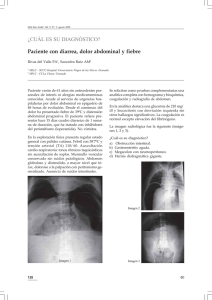
causas de dolor abdominal en pacientes menores de
Anuncio

UNIVERSIDAD DE GUAYAQUIL FACULTAD DE CIENCIAS MÉDICAS ESCUELA DE MEDICINA “CAUSAS DE DOLOR ABDOMINAL EN PACIENTES MENORES DE 15 AÑOS EN EL HOSPITAL ALCIVAR DESDE ENERO DEL 2014 A ENERO DEL 2015” TRABAJO DE TITULACION PRESENTADO COMO REQUISITO PARA OPTAR POR EL GRADO DE MEDICO Estudiante: LUIS CARLOS SANCHEZ LOPEZ Tutor: DR RICHARD HUAYAMAVE MEDINA – TUTOR CIENTIFICO. GUAYAQUIL – ECUADOR 2014 – 2015 I UNIVERSIDAD DE GUAYAQUIL FACULTAD DE CIENCIAS MÉDICAS ESCUELA DE MEDICINA Este Trabajo de Graduación cuya autoría corresponde a Luis Carlos Sánchez López ha sido aprobada, luego de su defensa publica, en la forma presente por el Tribunal Examinador de Grado Nominado por la Escuela de Medicina como requisito parcial para optar el título de MEDICO. PRESIDENTE DEL TRIBUNAL MIEMBRO DEL TRIBUNAL MIEMBRO DEL TRIBUNAL SECRETARIA ESCUELA DE MEDICINA i II CERTIFICADO DEL TUTOR EN MI CALIDAD DE TUTOR DEL TRABAJO DE TITULACIÓN PARA OPTAR EL TITULO DE MEDICO DE LA FACULTAD DE CIENCIAS MÉDICAS. CERTIFICO QUE: HE DIRIGIDO Y REVISADO EL TRABAJO DE TITULACIÓN DE GRADO PRESENTADA POR EL SR. LUIS SANCHEZ LOPEZ CON C.I.# 0922821285 CUYO TEMA DE TRABAJO DE TITULACIÓN ES “CAUSAS DE DOLOR ABDOMINAL EN PACIENTES MENORES DE 15 AÑOS EN EL HOSPITAL ALCIVAR DESDE ENERO DEL 2014 A ENERO DEL 2015” REVISADA Y CORREGIDA QUE FUE EL TRABAJO DE TITULACIÓN, SE APROBÓ EN SU TOTALIDAD, LO CERTIFICO: Dr. Richard Huayamave Medina Tutor ii III DEDICATORIA Dedico este trabajo especialmente a Dios el me abrió el camino y me dio sabiduría en segundo lugar a mi Madre por ser mi guía, mi apoyo, consejera y fue mi inspiración Y por último lo dedico a ese Angelito especial que ahora está cuidándome desde el cielo. iii IV AGRADECIMIENTO Agradezco a Dios por sobre todas las cosas, por ayudarme a tomar la decisión de estudiar esta carrera, por ingresar a este apostolado largo y sacrificado. A mi Madre Marcia López el más grande pilar de apoyo que tuve, quien no me abandono ni se rindió, se sacrificó por mí y me acompaño en largas noches de estudio. Agradezco a mis amigos gladiadores de libros y mandiles blancos, por su apoyo, consejos y ánimos de todos se aprendió grandes cosas, como saber que lo primordial es tener Fe. Agradezco a mi Tutor, Maestro y Amigo pues sin su ayuda hubiese sido imposible completar este trabajo. iv V RESUMEN El dolor abdominal en pacientes menores de 15 años es uno de las principales motivos de consulta en la emergencia pediátrica ,se realizó un estudio con los pacientes que acudían a la emergencia del Hospital Alcívar en donde se demostró que el sexo masculino es el más afectado en un 58% de los casos , el grupo etario más afectado los escolares con un 56 % , el principal motivo de consulta fue el dolor abdominal acompañado de nauseas , vómitos , fiebre y diarrea en un 45 % de los casos , la principal causa como diagnostico final fue la Linfoadenitis Mesentérica en un 45 % de los casos , de estos pacientes el 73 % presento leucocitosis , mientras que un 51 % presento neutrofilia y el 54% elevación de la PCR , el principal método Diagnostico utilizado fue la ecografía abomino-pélvica-o en un 90 % de los casos. Este trabajo fue realizado en el área de emergencia del Hospital Alcívar durante el periodo comprendido de enero del 2014 a enero del 2015 debido al alto índice de Adenitis Mesentérica el cual contrasta con los reportados en la literatura médica. v VI ABSTRACT The abdominal pain in patients under the age of 15 is one of the main motives for taking children to the pediatric emergency room. A study has been conducted in patients that go to the emergency room from the Hospital Alcivar where it was demonstrated that the male sex is the most affected in a 58% of the cases. The group most affected with a 56% are those who are enrolled in school. The primary motive with a 45% among the studies conducted were abdominal pain followed by nausea, vomitting, fever, and diarrhea . Finally the primary cause as the final diagnostic in the studies that were conducted with a 45% amongst the cases was the Linfoadentitis Mesentric, and from these patients 73% presented leucocitosis, while 51% presented neutrofilia and 54% elevation in CRP. The primary diagnostic method used in a 90% amongst the cases was the echography abdominal-pelvis. vi INDICE I ................................................................................................................................. i II ............................................................................................................................... ii CERTIFICADO DEL TUTOR ................................................................................... ii III ............................................................................................................................. iii DEDICATORIA ....................................................................................................... iii IV ............................................................................................................................ iv AGRADECIMIENTO ............................................................................................... iv V .............................................................................................................................. v RESUMEN ............................................................................................................... v VI ............................................................................................................................ vi ABSTRACT ............................................................................................................. vi INDICE ................................................................................................................... vii CAPITULO I .............................................................................................................1 EL PROBLEMA ........................................................................................................1 1. PLANTEAMIENTO DEL PROBLEMA ..............................................................1 1.1 Justificación ................................................................................................1 1.2. DETERMINACIÓN DEL PROBLEMA ........................................................2 1.3. FORMULACIÓN DE LOS OBJETIVOS .....................................................2 1.4. Variables ....................................................................................................3 vii CAPITULO II ............................................................................................................4 2. MARCO TEORICO ...........................................................................................4 2.1 INTRODUCCION ........................................................................................4 2.2 Generalidades ..............................................................................................11 CAPITULO III .........................................................................................................36 3. MATERIALES Y METODOS ..........................................................................36 3.1. CARACTERIZACIÓN DE LA ZONA DE TRABAJO .................................36 3.2. Lugar de la investigación .........................................................................36 3.3. Periodo de la Investigación ......................................................................36 3.4. Recursos Utilizados .................................................................................36 3.5. UNIVERSO Y MUESTRA ........................................................................37 3.6. CRITERIOS DE VALIDACIÓN DE LA MUESTRA ..................................37 3.7. TIPO Y DISEÑO DE LA INVESTIGACION ..............................................38 3.8. Viabilidad .................................................................................................38 3.9. OPERACIONALIZACION DE LAS VARIABLES INSTRUMENTOS DE INVESTIGACION ............................................................................................39 CAPITULO IV.........................................................................................................40 4. RESULTADOS Y DISCUSION .......................................................................40 4. 1. CUADRO 1 .............................................................................................41 4.1. GRÁFICO 1 .............................................................................................41 4.2. CUADRO 2 ..............................................................................................42 4.2. GRÁFICO 2 .............................................................................................42 viii 4.3. CUADRO 3 ..............................................................................................43 4.3. GRAFICO 3 .............................................................................................43 4.4. CUADRO 4 ..............................................................................................44 4.4.GRAFICO4 ...............................................................................................44 4.5. CUADRO 5 ..............................................................................................45 4.5. GRAFICO 5 .............................................................................................45 ANÁLISIS E INTERPRETACION ....................................................................45 4.6. CUADRO 6 ..............................................................................................46 4.6. GRAFICO 6 .............................................................................................46 ANÁLISIS E INTERPRETACION ....................................................................46 4.7. CUADRO 7 ..............................................................................................47 4.7. GRAFICO 7 .............................................................................................47 4.8. CUADRO 8 ..............................................................................................48 4.8. GRAFICO 8 .............................................................................................48 4.9. CUADRO 9 ..............................................................................................49 4.9. GRAFICO 9 .............................................................................................49 4.10. CUADRO 10 ..........................................................................................50 4.10. GRAFICO 10..........................................................................................50 4.11. CUADRO 11 ..........................................................................................51 4.11. GRAFICO 11..........................................................................................51 DISCUSION ...........................................................................................................52 ix 5. CONCLUSIONES ...........................................................................................53 CAPITULO VI.........................................................................................................54 6. RECOMENDACIONES O PROPUESTAS .....................................................54 7. Bibliografía .........................................................................................................55 Anexos ...................................................................................................................58 x INTRODUCCIÓN El abdomen agudo (AA) en la infancia es difícil de definir al ser un cuadro sindrómico de origen múltiple y de clínica muy variada. Con carácter general, podemos decir que el síntoma principal del AA es el dolor abdominal agudo (DAA), siendo además éste uno de los motivos que con más frecuencia origina consultas en un Servicio de Urgencias Pediátricas. (1) El DAA precisa un diagnóstico precoz para decidir el tratamiento más adecuado, sobre todo si éste debiera ser quirúrgico, en razón de los tres grupos etiopatogénicos de urgencias abdominales: obstructivas, inflamatorias o hemorrágica (1) El niño con un proceso abdominal agudo presenta problemas que no se observan en los adultos y, aún más, la causa de estos, varían de acuerdo a su edad. En los primeros días de la vida, las anomalías digestivas congénitas (presentes en aproximadamente 1 de cada 5000 recién nacidos) constituyen la causa más importante de abdomen agudo. A mayor edad, son más frecuentes los problemas adquiridos. Ahora bien, tanto cuadros congénitos como adquiridos son difíciles de diagnosticar, sobretodo en lactantes y niños muy pequeños, debido fundamentalmente, a la dificultad de obtener la información clínica adecuada. (2) Según un estudio realizado por Costa I Pagès (2010) se determinó que las enfermedades prevalentes fueron las siguientes: gastroenteritis (39,3 %), dolor abdominal inespecífico (18,4 %) y linfoadenitis mesentérica (8,3 %). La gastroenteritis fue la entidad más frecuente y se presentó en escolares (68,3 %) con náuseas (61 %), vómito (58,5 %), dolor en el cuadrante inferior derecho (42,6 %) y fiebre (37,8 %). La apendicitis (3,9 %) fue más frecuente en escolares (62,5 %) con dolor en el cuadrante inferior derecho (100 %), signo de Blumberg positivo (75 %), dolor a la percusión abdominal, fiebre, vómito, hipersensibilidad y defensa involuntaria a la palpación (cada uno con 63 %). (3) xi CAPITULO I EL PROBLEMA 1. PLANTEAMIENTO DEL PROBLEMA 1.1 Justificación El dolor abdominal en niños, constituye un motivo frecuente 10 a 20 % de las consultas de emergencias en un hospital pediátrico (Holguín & Bautista, 2011), sus causas muchas veces difieren de las descritas en la literatura médica, es por eso, que este trabajo obtuvo como resultado final una muestra fiable que nos sirve de guía para comparar las principales causas de dolor abdominal en pacientes menores de 15 años en el Hospital Alcívar en relación con las descritas en la literatura . La realización de este trabajo va orientada hacia la demostración de que la principal causa de dolor abdominal en pacientes pediátricos en el Hospital Alcívar difiere en las descritas en la literatura médica y en los trabajos de publicación que se toman como referencia, y se orientó en el estudio de la adenitis mesentérica la cual se demuestro es la principal causa de dolor abdominal en dicho Hospital. Lo cual permite socializar los resultados para la creación de protocolos de manejo de dolor abdominal en los cuales se incluya a la adenitis como una de las principales causas. La investigación no hace distinción social ni étnica puesto que para este trabajo se aplica aleatoriamente a todos los pacientes atendidos en el área de emergencias del Hospital Alcívar. 1 1.2. DETERMINACIÓN DEL PROBLEMA Campo: salud publica Área: Emergencia-Pediatría Aspecto: causas de dolor abdominal en niños Tema: causas de dolor abdominal en menores de 15 años. Lugar: Hospital Alcívar Periodo: Enero 2014 – enero 2015. 1.2.1 Preguntas del problema ¿Cuáles son las causas más frecuentes de dolor abdominal en niños? ¿En qué grupo etario es más frecuente el dolor abdominal? ¿En qué sexo es más frecuente el dolor abdominal? ¿Cuál es el tratamiento más utilizado en el dolor abdominal en niños? 1.3. FORMULACIÓN DE LOS OBJETIVOS 1.3.1. Objetivo General Determinar las causas de dolor abdominal en pacientes menores de 15 años atendidos en el Hospital Alcívar periodo 2014-2015 y mediante observación indirecta aportar información para crear protocolos de atención. 2 1.3.2. Objetivos Específicos Determinar las causas más frecuentes de dolor abdominal en pacientes menores de 15 años. Establecer en que grupo etario es más frecuente el dolor abdominal Identificar en qué sexo es más frecuente el dolor abdominal Señalar cuál fue el tratamiento de dolor abdominal en niños 1.4. Variables 1.4.1. Variable Independiente Paciente pediátrico con dolor abdominal. 1.4.2. Variable Dependiente. Edad Sexo Etiología 3 CAPITULO II 2. MARCO TEORICO 2.1 INTRODUCCION El dolor abdominal es un motivo frecuente de consulta, tanto en pediatría general con un 2 a 4%, como en gastroenterología infantil con un 7 a 25% de las consultas y en los servicios de urgencia con un 10%, de acuerdo a estudios internacionales. El desafío del médico es poder tener una orientación diagnóstica adecuada, a través de una buena historia clínica y examen físico completo, y solicitar el mínimo de exámenes y procedimientos, evitando así someter al paciente y su familia a molestias, estrés y desembolso de dinero innecesarios. Para esto es fundamental comprender la fisiopatología del dolor abdominal, conocer las patologías causantes de dolor en las diferentes etapas de la niñez, con sus síntomas acompañantes y evolución. (14) El dolor abdominal crónico se clasifica como orgánico o inorgánico en función de si se identifica una causa del dolor. El dolor inorgánico o «funcional» se refiere al dolor que no puede explicarse por una base estructural, fisiológica o bioquímica. Se define el dolor abdominal recurrente (DAR) en niños como episodios de dolor que ocurren al menos una vez al mes durante tres meses consecutivos con una intensidad que interrumpe el quehacer rutinario. (18) El DAR afecta a un 15% de los estudiantes de primaria y bachillerato. Aproximadamente, el 10% de los estudiantes que tienen abdominalgias consultan con un médico. La probabilidad de consultar con un médico es proporcional a la intensidad y frecuencia de la abdominalgia y su impacto sobre la asistencia al colegio. Los primeros investigadores encontraron una causa orgánica del DAR en el 5-10% de los niños. Con el progreso de la 4 tecnología médica, incluidas la endoscopia, las pruebas de hidrógeno en aliento en la mala absorción de carbohidratos, la motilidad intestinal y las exploraciones radiográficas, el porcentaje de pacientes con dolor inexplicado está disminuyendo. En la mayoría de los adolescentes con DAR no se puede encontrar una causa específica con las técnicas diagnósticas actuales; muchos serán diagnosticados en último término de síndrome de intestino irritable. (18) El dolor abdominal periumbilical es la localización del dolor más frecuente en niños con DAR. El dolor epigástrico se suele asociar con síntomas de saciedad precoz, náuseas, hinchazón o eructos y, en presencia de una valoración negativa y falta de respuesta a la medicación antiácida, se diagnostica como dispepsia no ulcerosa. (18) El dolor por debajo del ombligo a menudo se acompaña de retortijones, hinchazón y distensión, con un patrón intestinal alterado. El complejo de síntomas es coherente con el síndrome del intestino irritable (SII) en adultos. Éste se ha documentado en un 35% de los niños con DAR. (18) Los criterios diagnósticos Roma II para los síntomas similares al SII en los niños incluyen: dolor o molestias durante 12 semanas en los últimos 12 meses más dos de los tres siguientes: (18) • Dolor abdominal que se alivia con la defecación. • Comienzo del dolor con un cambio en la frecuencia de las deposiciones (>3 movimientos/día o <3 movimientos/semana). • Comienzo del dolor con un cambio en la forma de las heces (grumosas, sueltas, du- ras), presencia de moco, meteorismo, deposición anormal (esfuerzos defecatorios, necesidad imperiosa de defecar, evacuación incompleta). Los síntomas del tracto gastrointestinal se relacionan positivamente con ansiedad o depresión, en particular en niños con síntomas del tipo SII. La mejoría de los síntomas durante los fines de semana y vacaciones escolares sugiere dolor funcional, pero la ausencia de este patrón no descarta este diagnóstico. Las investigaciones en la etiología del DAR se 5 han centrado sobre el sistema nervioso autónomo y las anomalías de la motilidad intestinal. El asta dorsal de la médula espinal regula la conducción del impulso desde los receptores nociceptivos periféricos a la médula espinal y al cerebro, y la sensación del dolor está influida, en último término, por los centros cognitivos y emocionales. El dolor crónico periférico puede aumentar la actividad neuronal en los centros superiores del sistema nervioso central, lo que da lugar a su perpetuación. (18) El estrés psicológico puede afectar a la intensidad y la calidad del dolor por esos mecanismos. Los estudios manométricos y de evacuación con radionúclidos sugieren que, en ciertos niños, una motilidad alterada junto con una percepción aumentada puede producir dolor abdominal. Las diferencias en la sensibilidad visceral pueden contribuir a diferencias en la percepción del dolor. La respuesta del niño al dolor puede verse influida por el estrés, por el tipo de personalidad y por el refuerzo de la conducta ante la enfermedad en la familia. La proporción de familiares con trastornos de somatización, alcoholismo y problemas de conducta antisocial es significativamente mayor en niños con DAR. (18) Es más probable que sus padres y hermanos se quejen de abdominalgias, crisis nerviosas y migrañas. Los niños con abdominalgias funcionales tienen más probabilidades de experimentar factores estresantes. El abuso sexual en la infancia puede asociarse con DAR. Esta posibilidad debe tenerse siempre en cuenta, especialmente en una niña cuyos síntomas abdominales empezaron en los años preadolescentes o adolescentes. (18) Lo más frecuente, aunque parezca obvio, es que el dolor tenga su origen en un órgano abdominal, estructuras de sostén sistema vascular, peritoneo parietal, omentos y nervios sensitivos abdominales. Sin embargo, no debe olvidarse que el dolor localizado en abdomen puede tener su origen en un órgano extra abdominal (neumonía),ser manifestación de enfermedades generales (faringitis estreptocócica), alteraciones metabólicas como acidosis diabética, crisis adissoniana, porfiria, errores congénitos del metabolismo, intoxicación exógena (saturnismo), ingestiones (fierro), vasculitis (púrpurade Schönlein Henoch), sistema nervioso (neuralgia parietal, herpes zoster).Su origen también puede ser 6 funcional, sin una base orgánica y con características y fisiopatología propias (Ver Dolor Abdominal Recurrente o Crónico) (14) El dolor abdominal agudo corresponde a un síndrome clínico caracterizado por el inicio rápido de dolor que requiere manejo médico o quirúrgico oportuno. En el paciente pediátrico constituye un motivo de consulta frecuente (10 a 20 % de las consultas de urgencias en un hospital pediátrico). Es importante que el médico de urgencias reconozca los síntomas y los signos orientativos hacia la condición quirúrgica que puede poner en riesgo la vida del paciente, así como enfermedades de resolución espontánea que requieren manejo médico, con base en las estadísticas respecto a grupos etarios como medio de apoyo. (17) La entidad quirúrgica más frecuente en la muestra fue la apendicitis aguda, presente en 8 pacientes (3,9%). Estos casos fueron más frecuentes en escolares (5 casos), y luego en adolescentes (2 casos) y preescolares (1 caso), sin que se hubiera observado en lactantes. Cinco casos de apendicitis se presentaron en mujeres y tres en hombres. (17) Por otra parte, la condición no quirúrgica más frecuente observada en el estudio fue la diarrea y la gastroenteritis de presunto origen infeccioso, que se observó en 81 pacientes (39,3%). El grupo de edad en el cual se presentó la mayor frecuencia de esta entidad fue el de los escolares (68,3% de los casos de diarrea), seguido de los adolescentes (17%), los preescolares (13,4%) y, finalmente, de los lactantes (1,2%). La distribución por sexo fue de 54,9% hombres y 45,1% mujeres. En 38 pacientes (18,4%) se tuvo como diagnóstico final “dolor abdominal inespecífico”. La mayor parte de los pacientes con este diagnóstico fueron escolares (65,8%) y adolescentes (31,6%), y con menor frecuencia en preescolares (2,6%) (17) No se realizó este diagnóstico en lactantes. La presentación en hombres fue de 55,3%, y 44,7% en mujeres. La presentación clínica encontrada muestra que el 68,4 % presentó dolor en el cuadrante inferior derecho; con migración del dolor y náuseas, 31,5% cada uno; fiebre y vómito, 26,3% cada uno; signo de Blumberg positivo, 21%; defensa involuntaria a la 7 palpación, 18,4%; hiporexia, 15,7%; hipersensibilidad a la palpación abdominal, 13,1%; dolor a la percusión abdominal, 10,5%, y síntomas urinarios, 7,8%. (17) Por último, el diagnóstico de linfoadenitis mesentérica se observó en 17 pacientes (8,3%). El grupo de edad en el que más frecuentemente se encontró el diagnóstico fue en escolares (82,3%), seguido de los adolescentes (17,6%). No se encontró este diagnóstico en lactantes o en preescolares. En la distribución por sexo se encontró 70,6% en hombres y 29,4% en mujeres. Según la presentación clínica encontrada, en 88,23% se presentó dolor en el cuadrante inferior derecho, en 58,8%, hipersensibilidad a la palpación abdominal, en 52,9%, náuseas, y 29,4% presentó migración del dolor, signo de Blumberg positivo, defensa involuntaria a la palpación abdominal y náuseas en cada uno; 17,6%, fiebre y vómito, y 11,6% dolor a la percusión abdominal. Ningún paciente presentó síntomas urinarios. (17) Las causas de dolor abdominal agudo, clásicamente, se han dividido en dos grupos, aquellas que requieren manejo médico y las que requieren manejo quirúrgico; estas últimas abarcan cerca del 30% de los ingresos a urgencias pediátricas. Según los datos de nuestro estudio, la gastroenteritis, la linfoadenitis mesentérica y la gastritis constituyeron las principales causas de manejo médico, mientras que la apendicitis fue la entidad más frecuente que requirió manejo quirúrgico, lo cual corresponde con lo reportado en diferentes publicaciones médicas. Sin embargo, en nuestro estudio se encontró una prevalencia de apendicitis de 3,9% (IC95%: 1,9 - 7,5), menor a la reportada en la literatura científica, y muy pocos casos de otras entidades quirúrgicas que pueden poner en riesgo la vida del paciente, como la invaginación, la mal rotación o la obstrucción intestinal, entre otras. (17) Las causas extra abdominales de dolor, como la neumonía basal derecha y las enfermedades inguino-escrotales10 son diagnósticos diferenciales que se deben tener en cuenta ante el cuadro de dolor agudo. En nuestra investigación únicamente se encontró un caso de obstrucción intestinal y uno de torsión de hidátide testicular entre las condiciones quirúrgicas diferentes de apendicitis. Una alta proporción de dolores abdominales egresa 8 del servicio de urgencias sin diagnóstico específico. En el estudio correspondió a 20% de los casos, lo cual es menor a lo reportado por Díaz. y Erkan, al. (30%). Los pacientes que se encuentren en este grupo deben ser observados estrictamente, ya que es posible que se encuentren en la fase temprana de la enfermedad. Por lo tanto, es importante mantener una adecuada y clara comunicación con los padres, explicar la ausencia de un diagnóstico claro que, en la mayoría de los casos, se define mediante el examen físico y la anamnesis. Para disminuir la ansiedad es útil que conozcan que es muy común no encontrar un diagnóstico específico, que la mayoría de estos casos se resuelve espontáneamente sin complicaciones, y practicar una nueva valoración ambulatoria en 48 horas. (17) En la población estudiada la apendicitis se manifestó con dolor en el cuadrante inferior derecho del abdomen, fiebre y vómito; la presencia del signo de Blumberg y de dolor a la percusión abdominal fueron los signos más frecuentes. El grupo de edad con mayor número de pacientes correspondió a los escolares, como está reportado en la literatura. Se encontró que los signos clásicamente reconocidos por su alta relación con el diagnóstico de apendicitis, como son la hiporexia y la migración del dolor, no fueron frecuentes en esta población11. En los niños no es recomendable buscar el signo de Blumberg pues el dolor y el miedo hacen que sea poco confiable; se recomienda en su lugar realizar una palpación suave de la zona y la percusión. Como se observa, este signo tiene un alto número de falsos positivos, encontrándose en gran proporción en entidades no quirúrgicas tales como la linfoadenitis mesentérica y la gastroenteritis. (17) En pacientes en quienes hay duda diagnóstica es aconsejable observarlos, al menos, 6 horas y realizar evaluaciones periódicas por el mismo examinador; cuando se solucionen las dudas se pueden dar de alta recordando hacer seguimiento y, en caso de no resolver las dudas y de persistir el cuadro, se debe continuar la observación. (17) La gastroenteritis infecciosa constituyó la causa de dolor abdominal más prevalente en nuestra población, se presentó principalmente en escolares y adolescentes; las manifestaciones más frecuentes fueron náuseas, vómito que usualmente antecedía al dolor, dolor en el cuadrante inferior derecho que se aliviaba con la deposición6 y fiebre. La 9 tercera causa de dolor abdominal encontrada fue la linfadenitis mesentérica que, usualmente, está precedida por un cuadro viral respiratorio y se diagnosticó por ecografía abdominal en la mayoría de los casos. (17) Como limitaciones del estudio se debe tener en cuenta que no se pudo describir con exactitud la presentación clínica de las entidades en estudio ni las características sociodemográficas de la población por no contar con datos suficientes en las historias clínicas. También se encontró que en varias historias el médico no registró las variables de interés del estudio, información que no se cuantificó (variables faltantes) ya que las historias que no contaban con los datos completos se descartaron del estudio. Asimismo, no fue posible determinar las razones de probabilidad de los signos y síntomas de las condiciones quirúrgicas debido al escaso número de procedimientos. (17) Determinamos como sesgos que pueden reducir la validez de los hallazgos: el de información, ya que las historias clínicas carecían de datos, principalmente respecto a la exploración física de los pacientes, como también se desconoce la secuencia de estudios realizados para llegar a los diagnósticos definitivos, y de selección, pues el Hospital Universitario Fundación Santa Fe de Bogotá es un centro de alta complejidad por lo cual las patologías pueden llegar a ser más serias. Los pacientes que acuden a dicho centro, dada su ubicación y renombre, pueden tener nivel socioeconómico más alto y, también, mayor nivel educativo por lo cual consultan en las fases iniciales de las enfermedades. Dado que el hospital evaluado no es un centro de referencia pediátrico de la ciudad, es posible extrapolar los resultados del estudio a hospitales generales con baja tasa de consulta pediátrica en urgencias. (17) La gastroenteritis, la linfadenitis mesentérica, la gastritis y la constipación constituyen las principales causas de dolor abdominal agudo de manejo médico, y la apendicitis es la entidad más frecuente que requiere manejo quirúrgico. La gastroenteritis se presentó con mayor frecuencia en escolares y adolescentes, siendo muy poco frecuente en el grupo de lactantes y no se encontraron diferencias por sexo. Los signos y síntomas observados fueron náuseas, vómito, dolor en el cuadrante inferior derecho, fiebre, hipersensibilidad a la 10 palpación e hiporexia. La apendicitis fue más frecuente en escolares y adolescentes, no se obtuvo ningún registro de la misma en lactantes; predominó en mujeres; las manifestaciones clínicas consistieron en dolor en cuadrante inferior derecho, signo de Blumberg, dolor a la percusión abdominal, fiebre, vómito, hipersensibilidad y defensa involuntaria a la palpación; ningún paciente presentó hiporexia. El dolor abdominal inespecífico correspondió con mayor frecuencia al grupo de escolares y adolescentes y no se presentó en lactantes, no se encontraron diferencias por sexo. (17) La aproximación al dolor abdominal agudo en urgencias requiere organización, priorización de las causas quirúrgicas y potencialmente mortales y conocimiento de las manifestaciones más frecuentes de las entidades más comunes. Dado el reto que implica, es vital observar al paciente y practicar evaluaciones periódicas por el mismo examinador para garantizar un diagnóstico correcto. En 20 % de casos no es posible llegar a una entidad específica. (17) 2.2 Generalidades El tipo del DAA puede ser en función del origen y de las vías nerviosas de transmisión: 1. Visceral. El origen de este dolor lo encontramos en los receptores situados en las vísceras huecas o sólidas abdominales o en el peritoneo visceral. Es un dolor de transmisión lenta, se percibe con poca precisión, está mal localizado y es difuso. Los estímulos que lo provocan pueden ser: mecánicos (distensión, estiramiento, tracción o contracción), espasmos viscerales o isquemia. La sensación que trasmite este dolor es de quemazón o incomodidad, no se encuentra una postura antiálgica, la intensidad es variable y con frecuencia se asocia a manifestaciones vágales como: ansiedad, sudoración, náuseas, vómitos, taquicardia, hipotonía o palidez. 2. Somático o peritoneal. Tiene su origen en los receptores del peritoneo parietal, piel y músculos. Es un dolor de transmisión rápida. Está provocado por la eliminación de los metabolitos tisulares que aparecen tras la inflamación o la isquemia. Es un dolor que se percibe bien localizado, punzante, muy intenso y que provoca una quietud absoluta, 11 originando una clara posición antiálgica, la cual se intenta mantener de una forma permanente evitando cualquier maniobra o movimiento que lo exacerbe. 3. Referido. Es el que se origina en regiones alejadas de donde se manifiesta, siendo por lo tanto un dolor de proyección cerebral. Su origen puede ser tanto visceral como somático. Cualquiera de los tipos de dolor descritos pueden modificarse según la capacidad del niño para tolerarlo, existiendo factores psicógenos y ambientales que lo incrementan o disminuyen. 2.3 Localización – En epigastrio: si el dolor se origina en el hígado, el páncreas, las vías biliares, el estómago o la porción alta del intestino. – En la región periumbilical: si el dolor se origina en la porción distal del intestino delgado, el ciego o el colon proximal. – En la región suprapúbica: si el dolor se origina en la parte distal del intestino grueso, las vías urinarias o los órganos pélvicos. – Generalizado: en los casos referidos desde otros órganos no abdominales. – En la región sacra: si se origina en el recto. Cuanto más asimétrica y más distal al ombligo sea la localización más riesgo hay de organicidad y de que se trate de un abdomen quirúrgico. La intensidad del DAA podrá ser: – Intenso-moderado: se da en los dolores abdominales de causa obstructiva. Abdomen agudo en el niño Juan García Aparicio Servicio de Urgencias. Hospital Infantil Universitario La Paz. Madrid 1 – Leve: se da en los dolores de causa inflamatoria o hemorrágica. Si la intensidad interfiere el sueño será sugerente de causa orgánica. El carácter del DAA podrá ser: – Continuo: en relación con procesos inflamatorios agudos. – Cólico punzante: este dolor se expresa en dos fases regulares de crecimiento y cese, sugiriendo obstrucción del tracto gastrointestinal o del genitourinario. 12 – Difuso: suele presentarse en situaciones evolucionadas de las anteriores circunstancias 2.4 Etiología. En el abdomen agudo se pueden reconocer múltiples causas, cuya importancia, por frecuencia y severidad son muy desiguales. A lo anterior hay que añadir que la edad, va a ser además, un factor determinante para diferenciar patologías. En este apartado se revisara bibliografía sobre las principales causas referidas por la literatura y las relacionadas con los resultados de dicho trabajo. 2.4.1Adenitis Mesentérica La adenitis mesentérica es una entidad clínica aguda en pacientes con un cuadro de dolor abdominal agudo. Por el grado de compromiso del paciente, generalmente, requiere realizar estudios complementarios para descartar otra patología quirúrgica abdominal. (20) La adenitis mesentérica se define como una respuesta inflamatoria localizada en el tejido ganglionar linfático de la cavidad abdominal como consecuencia de un proceso infeccioso o inflamatorio generalizado o local y que se manifiesta como dolor abdominal agudo. El compromiso del paciente hace necesario el uso de estudios complementarios para descartar patología quirúrgica. (20) La adenitis mesentérica comenzó a relacionarse clínicamente a partir de su hallazgo en pacientes sometidos a laparotomía por dolor abdominal agudo, principalmente en edad pediátrica. Posteriormente, con el avance en las diversas metodologías de diagnóstico radiográfico, el hallazgo frecuente de adenopatías en la cavidad abdominal motivó el interés por conocer su importancia. (20) La metodología estándar en la actualidad para el diagnóstico de la adenitis mesentérica es el empleo de medios diagnósticos radiográficos como la ecografía abdominal y la tomografía abdominal con medio de contraste (TA)4. El método más empleado es la ecografía abdominal. (20) 13 Se hace referencia a adenitis mesentérica primaria cuando no se establece una causa etiológica específica, y adenitis mesentérica secundaria cuando sí la hay. La prevalencia a nivel mundial es muy variable, entre 7 y 18%, y, generalmente, con referencia a su hallazgo en laparotomías exploratorias por abdomen agudo. (20) La literatura médica disponible, generalmente, hace referencia a reportes de casos7-9, y en la práctica cotidiana es un diagnóstico reportado como causa de dolor abdominal no quirúrgico, con código en la CD10, sin ser una patología especifica. (20) La adenitis mesentérica continúa siendo un diagnóstico diferencial en pacientes con dolor abdominal agudo no quirúrgico vistos en los servicios de urgencias. Dada la importancia de las características clínicas reportadas por los pacientes, generalmente, demanda descartar patología quirúrgica en relación con el dolor. De igual manera, continúa siendo un hallazgo quirúrgico en laparotomías exploratorias que descartan condición quirúrgica. (20) Es un hallazgo que tiene importancia por la relación que existe con el cuadro clínico de dolor abdominal agudo, pero no puede ser caracterizado como una entidad clínica que se identifique con unas características específicas que permitan definirla clínicamente. (20) Actualmente, hay grupos de trabajos en investigación clínica que buscan la relación que pueda existir entre la presencia de adenopatías inflamatorias y la respuesta inflamatoria derivada del proceso infeccioso en curso, mediante la detección de citocinas inflamatorias.(20) Quedan muchos interrogantes por resolver en relación con la presencia de dolor abdominal con procesos inflamatorios relacionados con infecciones sistémicas y locales, y el aumento de tamaño de las adenopatías localizadas en la cavidad abdominal, asimismo, la relación de éstas con los patrones de crecimiento del tejido ganglionar en la cavidad abdominal. (20) 2.4.2 Apendicitis La apendicitis aguda es la patología abdominal quirúrgica de urgencia más frecuente en el niño. Desde 1886 en que Fitz acodó el nombre de apendicitis, describió su fisiopatología y propuso la apendicetomía, quedaron atrás los diagnósticos de tiflitis, peritiflitis y 14 paratiflitis. Si bien su morbilidad y mortalidad han disminuido significativamente, aún en nuestros tiempos de evidencia médica bien fundamentada, existen controversias y resistencia frente a la incorporación de nuevas propuestas diagnósticas y terapéuticas: “Es un modelo de vanidades humanas en tiempos de poca base científica y mucha interpretación observativa” (Williams 1983)4 ; “La historia de la apendicitis presenta ejemplos de gran resistencia al cambio de conceptos, de tempranas y brillantes observaciones no aceptadas, y de apoyos emocionales para posturas no defendibles. Del momento adecuado y del desarrollo de una muy satisfactoria solución” (Williams 1983). (19) La clínica, en la actualidad, tiene en muchos centros un valor secundario frente a los estudios de imágenes. Una clara explicación para ello es el intento de disminuir los errores diagnósticos y las complicaciones; y otra justificación no tan clara, pero entendible, es la validación del acto médico en tiempos de desconfianzas. La toma de decisiones en medicina es un proceso complejo, que se basa en la interacción del médico, el paciente y el entorno, donde la clínica se complementa y le da matices a los resultados de laboratorio e imágenes. Todo este proceso es interpretativo, siendo fundamental la comunicación entre el radiólogo, el pediatra y el cirujano en las conclusiones obtenidas. (19) Ellos parecen más bien ser el efecto de la evolución de las lesiones de apendicitis crónicas; sin embargo, su efecto parece innegable en el momento del estallido de los accidentes. Lanz no da importancia a la existencia del oxiuro en el apéndice y dice que “si es verdad que los oxiuros se encuentran muchas veces en el interior de los apéndices enfermos, no es menos cierto que se les encuentra en los apéndices sanos con igual frecuencia”, Metchnioff, a su vez, les asigna gran significación: “el oxiuro actuaría por acción traumática, de expoliación irritativa e inflamatoria y finalmente infecciosa” En la sintomatología de la apendicitis consideramos, en primer término, el período en que aparecen signos de la afección. Dice Murphy, al referirse a la apendicitis aguda del adulto, que los síntomas se desarrollan en el siguiente orden: Dolor, vómitos, sensibilidad iliaca, fiebre, leucocitosis. Y declara Murphy, todavía: “los síntomas aparecen siempre, sin excepción, en el orden citado, y cuando ese orden varía, pongo en duda el diagnóstico. Sin embargo, en el niño no se puede aceptar el mismo temperamento, porque el orden indicado arriba, varia con cierta frecuencia. (19) 15 En algunos casos el vómito falta en absoluto. Sólo por excepción comienza la apendicitis con temperaturas elevadas. Finalmente a veces inicia en el orden indicado por Murphy. Al estudiar los antecedentes del enfermo debemos saber si el niño en alguna ocasión ha eliminado o no vermes intestinales, porque este dato, muchas veces, puede servirnos para precisar un diagnóstico. (19) En la crisis apendicular, simple, benigna, la enfermedad comienza bruscamente, sin causa aparente alguna, con un dolor vivo en el abdomen. Esta brusquedad es tal que hasta se puede precisar la hora exacta del comienzo de los accidentes. Otras veces, no frecuentes por cierto, el proceso comienza en forma insidiosa. (19) El dolor espontáneo a menudo se localiza a nivel del epigastrio; al cabo de pocas horas se localiza en la fosa iliaca derecha. Otras veces el dolor abdominal es difuso, sin tendencia a la localización, sino después de muchas horas. A su vez la Clínica nos enseña que el niño, con regular frecuencia, refiere su dolor únicamente a la fosa iliaca derecha. (19) En el niño es frecuente que el dolor se haga en forma continua. Mientras en el adulto se describen una serie de puntos dolorosos, que serían propios de la apendicitis (puntos de Mc Burney, de Morris, de Lanz, de Lentzmann, de Munro, de Clado, de Widal, etc) en el niño es bastante difícil precisar un punto doloroso, por la razón que el dolor se nota, en forma más o menos igual, en toda una zona. Cuanto más joven es el enfermo, tanto más difícil es encontrar un punto doloroso. En el niño, por encima de los ocho años, el dolor tiende a presentar todos los caracteres del dolor de las apendicitis del adulto. (19) Estado general: En el 60% de los casos, el estado general permanece bueno. Y el hecho que el niño se encuentre aparentemente en buenas condiciones, tranquilo, llegando al Hospital muchas veces por sus pies, debe considerarse con mucha cautela, porque puede inducirse a los mayores errores de diagnóstico. En un momento dado, sin causa aparente alguna, el estado general decae intensamente. La mirada empañada de los ojos, la nariz afilada y las mejillas frías, nos demuestran que el niño está en un en un estado de intoxicación grave y que la vida del enfermo está en inminente peligro. Lengua: Según nuestras estadísticas, en el 80% de los casos, se presentan saburral; sólo por excepción se encuentra limpia y 16 húmeda. Temperatura y pulso: La temperatura sube lentamente, hasta que, horas después, alcanza a 38°. (19) En algunos casos falta la reacción térmica. Dice Schwalbe que “la diferencia sobre un grado entre la temperatura axilar y rectal (signo de Madelung) si no está por completo desprovisto de valor, es de escasa importancia en la práctica”. Desde luego el signo de Madelung no es frecuente en las afecciones apendiculares agudas, por lo menos en de los niños, y, aún más, suele hallarse, como hemos tenido ocasión de comprobarlo en cierto número de afecciones que nada tenían que ver con la apendicitis aguda. Hemos dicho que al comienzo de un ataque apendicular agudo, la temperatura es ordinariamente normal, pero que, al cabo de pocas horas, se eleva a 37,5-38°. (19) Si en algún enfermo, con dolor abdominal, al iniciarse la enfermedad, se encuentra una temperatura de 40-41°, es muy probable que el tórax o el riñón sean el asiento de la afección. Y lo decimos así, porque es absolutamente raro que la apendicitis aguda se inicie con temperaturas elevadas. En la apendicitis aguda casi siempre hay taquicardia; pero, no olvidemos que el pulso y la temperatura son elementos engañadores. Hay una serie de condiciones que hacen que las reacciones del organismo sobre una infección sean atípicas. Sin embargo, tiene importancia la divergencia entras las curvas de temperatura y el pulso (singo de Jalaguier). (19) Una temperatura apenas subfebril y un pulso de 150 deben hacernos pensar que existe una causa que necesita, por parte del médico, una solución diagnóstica urgente. (Ombredanne). Respiraciones: En general el número de respiraciones es normal o apenas aumentado; si es el doble de lo normal, al comienzo de la enfermedad, es muy probable que la lesión causal tenga un origen torácico. (19) Defensa muscular: en la apendicitis aguda es la defensa muscular un signo de vital importancia. Mientras el niño grita, no hay que pensar en determinar la tensión muscular aumentada. Es preciso distraer al enfermo y esperar, con mucha paciencia, un momento en que esté quieto, para poder percibir bien la tensión refleja de la pared abdominal. (19) 17 La defensa muscular falta cuando: a) ha pasado cierto tiempo de la iniciación del proceso; b) hay un empiema del apéndice; c) el colon ascendente se encuentra en un sitio profundo de la excavación pélvica; d) apéndice posterior (Payr). Los signos de Blumberg, Jacob, Sherren, del obturador, del psoas, etc., se podrán encontrar con relativa frecuencia en los niños mayores pero en el lactante y en el niño muy pequeño sería inútil buscarlos, pues al paciente no nos diría que sensaciones sufre al hacer tal o cual movimiento o al tocar en una u otra zona del abdomen. (19) Orina: Los dolores y molestias al orinar constituyen un síntoma importante de apendicitis siempre que la orina sea normal (Feer). (19) Deposiciones: Por lo general hay constipación; raras veces, diarreas. Cuando en un lactante se desarrolla un cuadro apendicular agudo con diarrea y temperaturas elevadas, se pensará siempre en una peritonitis neumocócica (Davioud y Michaut). (19) Tacto rectal: Es un valioso medio de diagnóstico que, por desgracia, es olvidado muchas veces por el clínico. Permite reconocer a veces una apendicitis o un absceso apendicular cuando el examen abdominal es todavía completamente negativo. Es por esto que el profesor Sierra nos repetía constantemente que “es mucho más importante introducir el dedo en el recto, que colocar el termómetro en la axila”. (19) A pesar de todos los avances tecnológicos en diagnóstico y tratamiento, la apendicitis aguda sigue siendo un desafío. Sólo el 2011 Pubmed registró 653 artículos bajo el título de apendicitis, lo que indica su relevancia. Hoy se discute la elección del tipo de imagen a solicitar, el abordaje si laparoscópico o clásico, si se toman cultivos, que esquema antibiótico a usar, por cuanto tiempo, y si la apendicitis es una urgencia. (19) La aparición de nuevos exámenes como la Resonancia Magnética para la apendicitis aguda y la incorporación de los equipos 3 Tesla, el riboleucograma con niveles de citoquina o 18 nuevas tecnologías por aparecer, traerán consigo nuevas preguntas de costo beneficio y de resistencia al cambio. Esto, sin embargo, no cambiará o mejorará la interacción y comunicación directa entre el cirujano, radiólogo y pediatra en la toma de decisiones, el compromiso de la relación médico-paciente, la historia clínica y el examen físico dedicado, la reevaluación periódica ante la duda y el uso con criterio clínico de las imágenes y laboratorio. (19) 2.4.3 Estreñimiento Esta patología resulta cada vez más relevante en la edad pediátrica, en términos de frecuencia, del aumento en las consultas ambulatorias y/o servicios de urgencias por el dolor abdominal recurrente, así como por el impacto en la salud del niño. (11) El estreñimiento representa del 3 al 5% de las consultas ambulatorias pediátricas y del 15 al 25% de las consultas especializadas en gastroenterología pediátrica. Las tasas de prevalencia oscilan a nivel mundial, probablemente por la variabilidad en los síntomas y signos según la edad de presentación. Así mismo, la familia no reconoce prioritaria- mente este problema y la consulta se hace en forma tardía. (11) En la mayoría de los niños, el estreñimiento obedece a un trastorno funcional, es decir, en ausencia de una enfermedad de base. De hecho, cerca del 90-95% de los estreñimientos en pediatría son de características funcionales. (11) Por lo tanto, es prioritario unificar conceptos de estreñimiento, diferenciar el estreñimiento funcional del estreñimiento orgánico, realizar un diagnóstico etiológico según la edad e implementar un esquema de manejo ordenado y definido según el caso, descartando conductas médicas repetitivas sin sustento científico. (11) Estreñimiento: acción o efecto de retrasar el curso del contenido intestinal y dificultar su evacuación. El estreñimiento es un síntoma, no un diagnóstico. Es la falta de evacuación completa del colon distal con movimientos intestinales adecuados. (11) Las guías de la Sociedad Norteamericana de Gastroenterología, Hepatología y Nutrición Pediátrica (NASPGHAN, por su sigla en inglés) definen constipación como “retardo o 19 dificultad en la defecación, que se presenta por dos semanas o más y que es causa suficiente para ocasionar estrés en el paciente” (11) Con base en los conceptos anteriores, se puede abordar una definición más integral que consiste en: “Defecación difícil y/o retención anormal de materia fecal con una frecuencia menor a tres deposiciones por semana, con dificultad para evacuar, con deposiciones de gran tamaño que causan dolor y molestias al defecar o deposiciones de consistencia dura y escasa, que se asemejan a una deposición caprina”. (11) Igualmente, los niños(as) pueden sufrir de estreñimiento independiente de un hábito intestinal diario si sus deposiciones son de consistencia dura o tienen una evacuación incompleta del recto. (11) Encopresis: traducido del inglés soiling, implica el escurrimiento o “manchado”. Este término lo introdujo Weissenberg en 1926 para describir el equivalente fecal de la enuresis. Corresponde a la incontinencia de materia fecal descartando un defecto orgánico o una enfermedad como factor causal. (11) El paciente presenta un paso involuntario de heces formadas, semiformadas o líquidas que manchan su ropa interior. Se produce posterior al control de esfínteres y, al menos, una vez al mes. Este paso involuntario es a consecuencia de un rebosamiento secundario a la impactación fecal o a la incontinencia rectal en los pacientes que tienen trastornos neurológicos. (11) La incontinencia fecal es el paso involuntario de las heces asociado a la incapacidad de retener el contenido intestinal en el recto; puede ser retentiva o no retentiva y, como agente causal, tener o no un defecto orgánico o enfermedad. (11) La incontinencia fecal retentiva se acompaña de posturas “retentivas” tales como cruzar las piernas en tijera, apretar los glúteos, danzar de adelante hacia atrás para contraer y apretar los glúteos con el fin de lograr que el bolo fecal ascienda. (11) 20 Por otro lado, la incontinencia fecal no retentiva ocurre en lugares inapropiados para el contexto social, mínimo una vez al mes, sin evidencia de alteración metabólica, anatómica, inflamatoria o neoplásica que explique los síntomas y sin posturas retentivas. (11) Impactación fecal: es el resultado de la acumulación de materia fecal en el recto que se expresa como una masa abdominal dura e inamovible en hemiabdomen inferior, que puede identificarse. (11) ■ En el examen físico, durante la palpación del abdomen. ■ En un tacto rectal, encontrando abundante material fecal. ■ Con ayudas diagnósticas (radiografía simple de abdomen), observando excesiva cantidad de he- ces en la ampolla rectal. (11) La prevalencia del estreñimiento en la edad pediátrica es variable, del 0,3 al 28%, dependiendo del grupo de edad estudiado. Afecta a un 3% de los preescolares y cerca del 2% de los escolares, con una distribución similar por sexo, aunque con pequeño predominio del sexo masculino en los preescolares. Así mismo, el estreñimiento crónico funcional (ECF) parece ser más frecuente en el sexo masculino. (11) Fisiopatología Para abordar la fisiopatología del estreñimiento, es elemental recordar la fisiología de la defecación normal, que se deriva de la interacción de factores anatómicos (estructuras nerviosas, musculares y óseas), peristalsis intestinal y de la alimentación. (11) Defecación normal La materia fecal está compuesta por una mezcla de restos alimentarios no digeridos, secreciones intestinales, productos del metabolismo de la microbiota intestinal y la masa bacteriana, que corresponde al 50% del total de la materia fecal. (11) La actividad peristáltica del colon está presente a partir de la semana 12 de vida intrauterina. El tiempo de tránsito intestinal desde la boca hasta el recto se incrementa con 21 el paso del tiempo, demandando 8 horas en el primer mes de vida, 16 horas a los 12 meses y 24 horas a los 10 años. (11) Las ondas peristálticas pueden ser cortas y amplias. Las primeras son rápidas y frecuentes, permiten la absorción de agua y electrolitos. Las ondas amplias son lentas y se denominan de “propulsión”, porque facilitan el desplaza- miento del bolo fecal a través del intestino.(8) La conciencia del acto defecatorio aparece alrededor de los 18 y 24 meses de vida, aunque hasta los cuatro años el niño socializa el concepto de defecar. (11) La continencia fecal se presenta como consecuencia del tono del esfínter anal interno (EAI - involuntario) en reposo y aumenta por la contracción del músculo puborrectal, que crea un ángulo de 90 grados entre el recto y el canal anal. En la continencia también interviene el esfínter anal externo (EAE) como parte del control voluntario en la retención de heces. (11) El volumen crítico (VC) es la cantidad expresada en mililitros de materia fecal que distiende el recto, necesaria para estimular los receptores de la ampolla rectal y desencadenar la urgencia de defecación. El volumen crítico normal es de 15 cc de materia fecal. (11) Cuando la materia fecal alcanza este VC, los receptores de estiramiento y los nervios del plexo intramural envían señales aferentes para que las neuronas inhibitorias disminuyan el tono del músculo liso del esfínter anal interno, produciendo su relajación y permitiendo el paso del bolo fecal hacia el esfínter anal externo, compuesto de músculo esquelético; en este momento surge la necesidad de defecar. (11) El estreñimiento puede ocasionarse por diferentes alteraciones fisiopatológicas: presión alta del EAI, reflejo de relajación disminuido, aumento del volumen crítico, contracción aumentada del EAE, enlentecimiento del tránsito intestinal y falla en la eficiencia de la defecación, entre otras. (11) El dolor asociado con la deposición es una experiencia que quien la experimenta no desea repetir. Varios factores pueden contribuir con una defecación dolorosa e inefectiva, y dentro de ellos se mencionan: cambios en la alimentación (menor consumo de líquidos y 22 fibra), situaciones de tensión emocional, fármacos, falta de tiempo para defecar, temor a defecar y alteración en la mecánica familiar. (11) De hecho, la teoría de la “experiencia dolorosa inicial” del Dr. Partin muestra que el 63% de los niños con ECF y encopresis se correlaciona con defecaciones dolorosas antes de los 36 meses de edad. (11) Si el niño contrae el EAE, evitando defecar, la masa fecal ingresa de nuevo a la ampolla rectal y la urgencia para defecar disminuye. Este proceso efectuado repetidamente conlleva a la distensión progresiva del recto, del sigmoide y, eventualmente, del colon descendente, reteniendo mayor cantidad de heces. (11) 2.4.3.1 Estreñimiento funcional Alternativamente, puede denominarse como estreñimiento psicógeno, idiopático o megacolon adquirido. Constituye el 95% de las causas de estreñimiento crónico; se origina por la contracción voluntaria del EAE y los glúteos para evitar el paso del bolo fecal. Es un patrón de comportamiento típico del inicio en el control de esfínteres, la percepción de un evento amenazador (llegada de un hermano, programa de televisión agresivo, cambio de rutinas, cambio de colegio, cambio de cuidador, miedo al excusado), problemas emocionales (pérdida de un ser querido, personalidad ansiosa y/o autoexigente), para evadir la entrada a un baño desconocido o como respuesta a defecaciones dolorosas (causadas por inflamación anal debido a fisuras, infecciones perianales, abscesos anales, heces duras). Así mismo, puede instaurarse a consecuencia de factores intrínsecos del individuo como motilidad intestinal lenta y retardo en el mecanismo de defecación. (11) El 80% de los pacientes que presentan ECF son de sexo masculino y frecuentemente tienen historia familiar positiva para estreñimiento (10% si uno de los padres tiene estreñimiento y 50% si ambos padres lo presentan). El 30% de los pacientes persisten con su sintomatología a pesar del tratamiento, aunque en general se resuelve en la pubertad. (11) 23 La incontinencia fecal se encuentra en un 80% de los pacientes con ECF. Con base en esto, la incontinencia fecal se ha usado como marcador de severidad y para monitorizar la efectividad del tratamiento. (11) 2.4.3.2Estreñimiento orgánico Constituye el 5% de los diagnósticos de estreñimiento. La presencia de ciertas características o “alertas” obligan al médico a descartar causas orgánicas, entre ellas: ■ Estreñimiento en los primeros días de vida. ■ Cuadro intenso que no responde al tratamiento médico-nutricional. ■ Presencia de vómitos, dolor abdominal persistente y retraso pondoestatural. Las causas orgánicas del estreñimiento se clasifican en: 1. Neurológicas ■ Enfermedad de Hirschsprung (megacolon congénito aganglionar): es más frecuente en el sexo masculino, se caracteriza por la ausencia de células ganglionares en el plexo mientérico y submucoso de la pared intestinal. El 80% de los casos denota un compromiso que no supera el sigmoide, aunque hasta un 3% implica todo el colon. La ausencia de encopresis y la ausencia de materia fecal en el tacto rectal son funda- mentales para diferenciar del estreñimiento crónico funcional. (11) ■ Displasia neuronal intestinal: es la presencia de un número aumentado de células ganglionares (hiperganglinosis) en el colon distal. Se relaciona con grados variables de estreñimiento y pseudo obstrucción intestinal. (11) ■ Hipoganglionosis por enfermedades en las que se destruyen las células ganglionares: enfermedad de Chagas o síndrome paraneoplásico. Se ha observado en niños con hipertrofia pilórica, intestino corto congénito y malrotaciones intestinales. (11) 24 ■ Alteración en la inervación extrínseca como en las lesiones de la columna vertebral, parálisis cerebral, mielomeningocele, hipotonía de la musculatura abdominal, disautonomía familiar y botulismo. (11) ■ Retardo mental o trastornos de espectro autista (TEA). ■ Trastorno oposicional desafiante. (11) 2. Obstructivas ■ Malformaciones de la región anal, como el ano ectópico anterior y estenosis congénita del anillo anal. (11) ■ Alteraciones anatómicas del colon y recto, como microcolon izquierdo, prolapso rectal, fisura anal, acalasia rectal. (11) ■ Estenosis del colon como secuelas de enterocolitis necrotizante. ■ Alteraciones de la musculatura visceral (miopatías viscerales o esclerodermia). ■ Tumores pelvianos o masas que ocupan espacio. 3. Endocrinas o metabólicas (pseudoobstrucción intestinal) ■ Pseudoobstrucción intestinal primaria: familiar, miopática o neuropática. ■ Trastornos endocrinos y metabólicos: diabetes mellitus, diabetes insípida, hipertiroidismo o hipotiroidismo, acidosis tubular renal, hipercalcemia e insuficiencia renal.(8) ■ Enfermedades autoinmunes. ■ Enfermedades del colágeno o amiloidosis. ■ Íleo meconial. 4. Medicamentos (ocasionan heces duras o inhiben el peristaltismo) ■ Hierro. ■ Hidróxido de aluminio. 25 ■ Carbonato de calcio. ■ Procedimientos con bario. ■ Opiáceos (meperidina y codeína). ■ Anticolinérgicos. ■ Abuso de laxantes. ■ Diuréticos. ■ Antidepresivos tricíclicos. ■ Vincristina. ■ Bloqueadores de los canales de calcio. ■ Ácido valproico, fenitoína, fenobarbital y otros anticonvulsivantes. ■ Sucralfate. ■ Intoxicación por plomo. ■ Intoxicación por vitamina D. Clínica El dolor abdominal es un síntoma que usualmente acompaña a los cuadros de estreñimiento. (11) Las siguientes características se pueden presentar en ambos tipos de estreñimiento, orgánico y funcional: (11) ■ Menos de tres deposiciones a la semana. ■ Deposiciones duras, caprinas o macroheces. ■ Dolor con la deposición. 26 ■ Encopresis por rebosamiento. Además, el paciente puede realizar maniobras de retención y presentar vómito recurrente, meteorismo con fetidez importante, sangre fresca al final de la evacuación y síntomas urinarios (enuresis e infecciones urinarias a repetición). (11) Diagnóstico En pediatría, el diagnóstico de estreñimiento crónico generalmente es tardío, ya que los padres o cuidadores de los niños consultan hacia el año posterior al inicio de los síntomas.(11) Los criterios de Roma III, publicados en el 2006, tienen como objetivo facilitar el abordaje diagnóstico de los trastornos funcionales gastrointestinales. En el grupo H se incluyen los desórdenes funcionales de niños y adolescentes, y el grupo H3a está dedicado al estreñimiento funcional en pacientes desde los cuatro años en adelante. (11) Estreñimiento funcional Considera niños en quienes se ha descartado una causa orgánica del estreñimiento. En Roma II se diferenciaba estreñimiento funcional de retención fecal funcional; en la actualidad, en los Roma III se ubican en el mismo grupo. (11) Criterios diagnósticos Para el diagnóstico, deben cumplirse dos (2) o más de los siguientes criterios, una (1) vez por semana por lo menos durante dos (2) meses previos al diagnóstico: (11) 1. Dos o menos deposiciones por semana. 2. Al menos, un episodio de incontinencia fecal por semana. 3. Historia de posturas retentivas o retención de materia fecal sin posturas. 4. Historia de dolor abdominal o movimientos intestinales fuertes. 27 5. Presencia de una gran masa fecal en el recto. 6. Historia de macroheces que obstruyen el inodoro. Estudios complementarios La pertinencia de los estudios que se describen a continuación dependerá de la sintomatología, los hallazgos al examen físico y la respuesta al tratamiento médiconutricional de cada paciente. (11) ■ Laboratorios clínicos: electrolitos séricos, función tiroidea, electrolitos en sudor, parcial de orina y urocultivo, glicemia. (11) ■Imágenes: – Radiografía simple de abdomen: se usa para determinar si hay retención de heces y descartar lesiones lumbosacras. Es útil cuando el examen físico del abdomen es difícil o en el seguimiento de pacientes cuya adherencia terapéutica es dudosa. (11) – Colon por enema: indicado cuando hay sospecha clínica de enfermedad de Hirschsprung, o secuelas de enterocolitis, o de miopatía, o bien, en neuropatía visceral, así como en posoperatorios de colon, recto o ano. (11) – Resonancia de columna lumbosacra: se sugiere cuando se sospecha un trastorno neurológico (mielomeningocele). (11) – Ecografía pélvica: valora el diámetro de la ampolla rectal y permite el cálculo del índice recto pélvico que diagnostica “megarrecto” cuando la cifra sobrepasa de 0,189. (11) – Manometría anorrectal: evalúa la relajación del esfínter anal interno y es útil, especialmente, ante la sospecha de enfermedad de Hirschsprung. (11) ■ Biopsia rectal: es eficaz para descartar Hirschsprung o desórdenes neuronales, amiloidosis, enfermedades de depósito o enfermedad de Crohn. (11) 28 Tratamiento El tratamiento del estreñimiento crónico funcional debe tener un enfoque médiconutricional y no, como ocurre frecuentemente, solo dar importancia a los medicamentos. Por lo tanto, este se puede dividir en cuatro fases: tratamiento médico (desimpactación y uso transitorio de laxantes), tratamiento nutricional y educación (reentrenamiento del hábito intestinal, cambios en los hábitos de vida). (11) Desimpactación Ante el diagnóstico de estreñimiento crónico, es el primer paso y facilita la interrupción del círculo vicioso de retención-dolor-retención, favoreciendo el éxito del tratamiento. (11) La Desimpactación puede ser por vía oral, rectal o manual: Oral: se hace con un enema fosfatado o con polietilenglicol con electrolitos; es fundamental la monitorización médica estricta y la determinación de electrolitos séricos. La dosis del polietilenglicol con electrolitos por vía oral es de 0,3 a 1,4 g/kg/día; usualmente se administra por sonda nasogástrica y puede producir vómito, distensión abdominal, desequilibrio hidroelectrolítico y convulsiones. (11) Rectal: ■ Menores de 2 años: enemas con solución salina normal (SSN) 0,9% en dosis de 5 cc/kg/día, vía rectal, por tres días (máximo 10 cc/kg/día). (11) ■ Mayores de 2 años: enemas fosfatados en dosis de 5 cc/kg/día, vía rectal, por tres días (máximo 5 cc/kg/12 horas). Tiene riesgo de: alteración electrolítica, hipernatremia, hiperfosfatemia, hipocalcemia, hipocalemia, deshidratación y convulsiones. (11) Para el manejo del estreñimiento crónico en pediatría están proscritos los enemas jabonosos, de hierbas, enemas acuosos, por el riesgo de intoxicación hídrica, perforación, necrosis, convulsiones y muerte. Así mismo, los supositorios glicerinados no son efectivos, porque ellos quedan incluidos en el interior de la materia fecal. (11) 29 Manual: Se recomienda efectuarla bajo anestesia general. Sin embargo, el Comité de la NASPGHAN manifiesta que no hay suficiente evidencia para aconsejar su implementación o para abolir el uso de esta práctica. (11) 2.4.4 Gastroenteritis (GEA) La GEA suele considerarse como “una inflamación de la mucosa gástrica e intestinal que se traduce clínicamente en un cuadro de diarrea de instauración rápida”. (3) La ESPGHAN y la ESPID en su Guía Europea1 y más recientemente la Guía IberoLatinoamericana ha adoptado la siguiente definición: (3) En general, la disminución de la consistencia de las deposiciones es la característica más importante sobre todo en los primeros meses de vida, aunque en general la definición más utilizada ha sido la relacionada con la frecuencia de deposiciones. (3) 2.4.4.1Epidemiologia y Etiología En Europa, la incidencia de la diarrea varía entre 0,5 y 1,9 episodios por niño y año en los menores de 3 años. El agente etiológico más frecuente es el rotavirus; de entre las bacterias, la más común es el Campylobacter o la Salmonella según el país. Pocos estudios han analizado en Europa la frecuencia de los agentes etiológicos de la diarrea en los niños. En España, los principales agentes etiológicos en niños menores de 5 años son los virus; el más importante es rotavirus, seguido de norovirus, astrovirus y adenovirus. Rotavirus es también la primera causa de gastroenteritis de origen nosocomial. (3) Entre las bacterias, Campylobacter jejuni es en la actualidad el enteropatógeno más frecuente, seguido por Salmonellaspp.Los parásitos (Giardia Lamblia, Cryptosporidium parvum) constituyen una causa infrecuente de diarrea en niños sanos. En un estudio clínico realizado en Valencia, basado en una población de asistencia primaria, la incidencia global de gastroenteritis aguda en niños menores de 5 años durante un año fue de 138/1.000,y la 30 de rotavirus fue de 15/1.000 en niños menores de 5 años. En los menores de un año, la incidencia de gastroenteritis por rotavirus fue de 31/1.0005. (3) La mayoría de las GEA pediátricas es auto limitadas. En aquellos casos en los que la clínica dura más de 15 días se considera como gastroenteritis prolonga- da. La clínica se basa en el aumento del número de deposiciones, de consistencia disminuida, pudiendo contener sangre o moco. En ocasiones se acompaña de vómitos, dolor abdominal de características cólicas, fiebre y deshidratación. (3) El mecanismo patogénico más importante de las gastroenteritis, independientemente de su causa, es la alteración en la absorción y secreción de agua y electrólitos a través de la mucosa intestinal, lo que va a conllevar un riesgo de desarrollar, sobre todo en el lactante, una deshidratación aguda. Esta situación clínica o el riesgo de desarrollarla debe ser el principal objetivo a la hora de valorar clínicamente a un paciente con esta patología. (3) DIAGNÓSTICO (3) El diagnóstico clínico requiere valorar y evaluar los siguientes aspectos: • Existencia de historia familiar de gastroenteritis o contactos con población afectada. • La edad. En los lactantes el agente causal más frecuente es el rotavirus. • Antecedentes de ingesta de alimentos posiblemente contaminados. • Antecedentes de introducción de alimentos nuevos. • Historia previa de ingestión de medicamentos (laxantes, antibióticos). • Características de las deposiciones. • La fiebre elevada (> 40ºC), la presencia de sangre en las heces, el dolor abdominal y las manifestaciones neurológicas centrales sugieren una etiología bacteriana, mientras que los vómitos y la sintomatología respiratoria van a favor de una causa vírica. (3) 31 • La época del año también nos orienta hacia la posible etiología, así en la invernal es más frecuente la infección por rotavirus, mientras que en la estival lo es más la infección por bacterias. (3) La práctica de exploraciones complementarias sólo está indicada en GEA con deshidrataciones moderadas o graves: (3) • Hemograma. • Ionograma, urea, creatinina y glucemia. • Gasometría. • Análisis de orina: uroanálisis, densidad u osmolalidad, etc. La recogida de coprocultivo está indicada sólo en aquellos casos que muestren un interés epidemiológico o de salud pública, en casos de diarrea prolongada, en niños inmunodeprimidos o con deposiciones con sangre y moco que puedan ser susceptibles de tratamiento, para el diagnóstico diferencial cuando se sospecha otro diagnóstico (como enfermedad inflamatoria intestinal) o en presencia de un brote epidémico. (3) La principal complicación a tener en cuenta es la deshidratación. Las deshidrataciones pueden ser: (3) • Isotónicas o isonatrémicas, como consecuencia de la pérdida de agua y electrólitos en la misma proporción (Na = 130-150 mEq/l, osmolaridad 200-300 mOs/l).Son las más frecuentes. (3) • Hipotónicas o hiponatrémicas (Na < 130 mEq/l, osmolaridad < 280 mOs/l), en las que el riesgo de shock es más importante. (3) • Hipertónicas o hipernatrémicas (Na >150 mEq/l, osmolaridad > 300 mOs/l), que si son graves a menudo dan lugar a síntomas neurológicos. (3) Según la intensidad, las deshidrataciones se clasifican en leves (pérdidas hídricas del 3-5% del peso corporal), moderadas (pérdidas del 6-9%) y graves (pérdidas superiores al 9%). (3) 32 En la práctica, la catalogación se suele hacer evaluando una serie de datos clínicos, y es esencial para efectuar un tratamiento adecuado. Gorelick et al.10 llevaron a cabo un estudio que nos proporciona una información muy útil para valorar clínicamente el estado de hidratación del niño. Para la valoración clínica utilizan 10 parámetros clínicos y concluyen que la presencia de menos de 3 hallazgos corresponde a una deshidratación leve, 3 o más hallazgos corresponden a una deshidratación moderada y al menos 6 o 7 deben estar presentes para diagnosticar una deshidratación grave. Los tres signos clínicos mejores para evaluar una deshidratación son el relleno capilar enlentecido, la disminución de la turgencia de la piel (signo del pliegue cutáneo) y una respiración anormal. (3) En cuanto al abordaje terapéutico debe tenerse en cuenta que la rehidratación es la clave del tratamiento, debe llevarse a cabo tan pronto como sea posible y durante el tratamiento de la GEA no debe interrumpirse la alimentación regular. Generalmente los fármacos no son necesarios, sin embargo, la duración y la intensidad de los síntomas pueden reducirse mediante probióticos seleccionados. El tratamiento antibiótico, en la mayoría de los casos, no es necesario y puede inducir el estatus de portador en el caso de infección por Salmonella. El tratamiento antibiótico es efectivo principalmente en la shigelosis y en los estadios iniciales de la infección por Campylobacter. La prevención con vacunas antirotavirus se recomienda para todos los niños. (3) REHIDRATACIÓN En líneas generales, la actuación en los casos en que hay sospecha o evidencia de deshidratación consiste en: 1. Rehidratación oral durante 4-6 horas, salvo en des- hidrataciones graves, shock o vómitos persistentes que lo impidan. (3) 2. Reintroducir la alimentación pronto, ya que esto favorece la recuperación de la mucosa intestinal (disminuye el aumento de su permeabilidad, reduce la gravedad y duración del cuadro diarreico y reduce el riesgo de malnutrición).La realimentación se debe hacer con una dieta normal (líquidos y sólidos) pero de fácil digestión, manteniendo la administración de solución de rehidratación oral (SRO) de mantenimiento si persisten las pérdidas 33 diarreicas. No está indicado el uso de fórmulas lácteas especiales ni de leche diluida. Si el niño tomaba leche materna, esta no debe suspenderse en ningún momento. (3) De forma pormenorizada, la actuación recomendada según el grado de deshidratación es: (3) A. Deshidratación mínima o sin deshidratación: a) Terapia de rehidratación: no aplicable. b) Reposición de las pérdidas: – < 10 kg de peso: 60-120 mL de SRO por cada deposición diarreica o episodio de vómitos; – > 10 kg de peso: 120-240 mL de SRO por cada deposición diarreica o episodio de vómitos. (3) c) Nutrición: continuar con la lactancia materna o reiniciar la dieta normal para la edad tras la hidratación inicial, asegurando una ingestión calórica adecuada de mantenimiento. (3) B. Deshidratación leve o moderada: a) Terapia de rehidratación: SRO, 50-100 mL/kg de peso en 3-4 horas. b) Reposición de pérdidas: igual que en A. c) Nutrición: igual que en A. C. Deshidratación grave tributaria de ingreso hospitalario: a) Terapia de rehidratación: suero fisiológico o solución Ringer lactato, 20 mL/kg de peso por vía endovenosa, repetido a la misma dosis hasta que mejore la perfusión y el estado mental; a partir de entonces, administrar 100 ml/kg de SRO en 4 horas o solución glucoelectrolítica intravenosa (glucosado al 5% en suero salino 1/2) en cantidad doble a las necesidades de mantenimiento. ((3) b) Reposición de pérdidas: igual que en A. Si fuese incapaz de beber, administrar los líquidos a través de una sonda nasogástrica o administrar una solución endovenosa con glucosa al 5% en suero salino 1/4 con 20 mEq/L de cloruro potásico. (3) c) Nutrición: igual que en A. La rehidratación se hace con una SRO hipotónica (Na: 60 mmol/L, glucosa: 74-111 mmol/L).Nunca se deben utilizar preparados caseros debido al 34 riesgo de desequilibrio en sus componentes. En principio, la presencia de vómitos esporádicos no contraindica la rehidratación oral. (3) ALIMENTACIÓN Diferentes estudios indican que la alimentación habitual de los niños con GEA debe mantenerse en el caso que el niño no esté deshidratado. Si lo estuviera, debe reiniciarse la alimentación no más allá de las 6 horas tras el inicio de la rehidratación. Con esta intervención se reduce la duración de la diarrea, se acelera la ganancia de peso y se reduce la estancia hospitalaria. Aunque la heterogeneidad de los pacientes en estos estudios era muy amplia, hay una gran unanimidad en los resultados obtenidos. En relación a la utilización de fórmulas diluidas o no, un metanálisis de 14 estudios muestra que las diferencias entre fórmulas no diluidas o diluidas en cuanto a fracaso terapéutico está al límite de la significación estadística (16% frente al 12%,p= 0,05).Sin embargo, se observa que en los casos más graves las fórmulas no diluidas tienen más fracasos que las fórmulas diluidas (20% frente al 13%,p= 0,003).Esta diferencia no se ve en los casos de GEA leve o moderada. Estudios más recientes corroboran estos resulta- dos. En cuanto a la utilización de leche libre de lactosa u originaria de la soja, no existe ninguna evidencia de que mejore los resultados terapéuticos. En relación a la utilización de una dieta astringente como arroz, manzana, pan tostado, yogures, etc., no hay estudios bien diseñados que permitan aportar evidencias concluyentes. Las bebidas con alto contenido en azúcar como zumos, refrescos o infusiones no deben administrarse. En dos estudios se ha observado que incrementan el número de deposiciones aunque permitan una más rápida ganancia de peso. (3) 35 CAPITULO III 3. MATERIALES Y METODOS 3.1. CARACTERIZACIÓN DE LA ZONA DE TRABAJO El cantón Guayaquil está ubicado en la parte suroccidental de la provincia del Guayas. La ciudad de Guayaquil es su cabecera cantonal y está situada entre los 2º3' y 2º17' de latitud sur; y los 79º59' y 79º49' de longitud oeste. El Cantón Guayaquil está compuesto por 16 Parroquias Urbanas y 5 Parroquias Rurales. La ciudad de Guayaquil constituye el más importante centro económico de la zona, siendo el que produce mayores ingresos a todo el país. Se encuentra aproximadamente a 420 km. de la ciudad de Quito, capital de la República. Según datos proporcionados por El Instituto Nacional de Estadística y Censos (INEC) la ciudad de Guayaquil es la más poblada del país con 2'291.158 habitantes. 3.2. Lugar de la investigación El Hospital Alcívar está ubicado en la ciudad de Guayaquil - Ecuador, ubicado en la parroquia Ximena. Dirección: Coronel 2301 y Azuay 3.3. Periodo de la Investigación Enero del 2014 hasta enero 2015 3.4. Recursos Utilizados 3.4.1. Recursos Humanos Estudiante de medicina Tutor Secretaría de estadística 36 3.4.2. Recursos físicos Computadora Papel bond Bolígrafos Programa estadístico 3.5. UNIVERSO Y MUESTRA 3.5.1. Universo Pacientes menores de 15 años atendidos en el área de emergencia desde enero del 2014 a enero del 2015 3.5.2. Muestra Pacientes menores de 15 años de edad con dolor abdominal en el área de emergencia desde enero del 2014 a enero del 2015 3.6. CRITERIOS DE VALIDACIÓN DE LA MUESTRA 3.6.1. Criterios de Inclusión: Edad entre 1 mes a 15 años Cualquier sexo Con diagnóstico de síndrome doloroso abdominal 3.6.2. Criterios de exclusión: Todos los que no cumplan con los criterios de inclusión. 37 3.7. TIPO Y DISEÑO DE LA INVESTIGACION 3.7.1. Tipo de investigación Descriptiva, correlacional. 3.7.2. Diseño de la investigación No experimental, retrospectivo 3.8. Viabilidad La presente investigación es viable porque cursa con el apoyo de las autoridades y el departamento de docencia de la institución, el permiso correspondiente de la universidad y los recursos económicos del investigador 38 3.9. OPERACIONALIZACION DE LAS VARIABLES INSTRUMENTOS DE INVESTIGACION Objetivos Variables Definición Dimensiones Indicadores Específicos Identificar la Etiología Señala a aquello Adenitis principal causa que se considera de dolor como abdominal en el fundamento o el Apendicitis pacientes origen de algo. Estreñimiento Cualitativo mesentérica Gastroenteritis menores de 15 años Determinar que Sexo Es el conjunto de sexo es el más características afectado físicas, biológicas, Cuantitativo Masculino femenino anatómicas y fisiológicas de los seres humanos, que los definen como hombre o mujer Señalar cuál es Edad Permite hacer el grupo etario mención al tiempo más afectado. que ha transcurrido cuantitativa Edad en años cualitativa Clínico desde el nacimiento de un ser vivo. Describir cual Tratamiento Un tratamiento es es tratamiento un conjunto de predominante medios que se en estos utilizan para aliviar pacientes. o curar Quirúrgico una enfermedad 39 CAPITULO IV 4. RESULTADOS Y DISCUSION Esta información se obtuvo mediante una hoja de recolección de datos a partir de los expedientes clínicos de los pacientes con dolor abdominal menores de 15 años en el Hospital Alcívar desde enero del 2014 hasta enero del 2015. Cada caso investigado se clasificó de acuerdo al sexo, grupo etario, motivo de consulta, causas del dolor abdominal, diagnostico por laboratorio e imágenes y tratamiento de los mismos. Calculando el porcentaje con fórmula de acuerdo al programa de Microsoft Excel. 40 4. 1. CUADRO 1 Distribución según sexo SEXO MASCULINO FEMENINO TOTAL NUMERO DE CASOS 58 42 100 % 58 42 100 4.1. GRÁFICO 1 PACIENTES MENORES DE 15 AÑOS CON DOLOR ABDOMINAL HOSPITAL ALCIVAR ENERO DEL 2014- ENERO DEL 2015 DISTRUBUCION SEGÚN SEXO Femenino masculino 42% 58% Elaborado por: LS Fuente de información. Departamento de Estadística. Hospital Alcívar ANÁLISIS E INTERPRETACION En el estudio realizado se determinó q el sexo masculino en un 58 % predomina sobre el sexo femenino 42 %. 41 4.2. CUADRO 2 Distribución según la edad EDAD Lactante menor Lactante mayor Preescolar Escolar Adolescencia temprana Adolescencia media Adolescencia tardía TOTAL NUMERO DE CASOS 1 7 20 56 6 9 1 100 % 1 7 20 56 6 9 1 100 4.2. GRÁFICO 2 PACIENTES MENORES DE 15 AÑOS CON DOLOR ABDOMINAL HOSPITAL ALCIVAR ENERO DEL 2014- HASTA ENERO DEL 2015 Distribución según la edad 1% 1% 6% 9% LACTANTE MENOR 7% LACTANTE MAYOR 20% PREESCOLAR ESCOLAR ADOLESCENCIA TEMPRANA ADOLESCENCIA MEDIA ADOLESCENCIA TARDIA 56% Elaborado por: LS Fuente de información. Departamento de Estadística. Hospital Alcívar ANÁLISIS E INTERPRETACION En este estudio se determinó que el grupo etario más afectado fue el escolar con 56% de los casos seguido por el preescolar con un 20 % y en tercer puesto adolescencia media con 9% y los grupos menos afectados con tan solo un 1 % lactante menor y adolescencia tardía. 42 4.3. CUADRO 3 Distribución de acuerdo al motivo de consulta Motivo de consulta NUMERO DE CASOS Dolor abdominal + Vómitos 20 Dolor abdominal + Fiebre 19 Dolor abdominal + Diarrea 16 Dolor abdominal + Vómitos + Fiebre + Diarrea 45 Total 100 4.3. GRAFICO 3 PACIENTES CON CAUSAS DE DOLOR ABDOMINAL MENORES DE 15 AÑOS HOSPITAL ALCIVAR ENERO DEL 2014- HASTA ENERO DEL 2015 MOTIVO DE CONSULTA 20% Dolor abdominal + Vómitos Dolor abdominal + Fiebre 45% Dolor abdominal + Diarrea 19% 16% Dolor abdominal + Vómitos + Fiebre + Diarrea Elaborado por: LS Fuente de información. Departamento de Estadística. Hospital Alcívar ANÁLISIS E INTERPRETACION Según el presente estudio se evidencio que el 45% de los pacientes acudieron por dolor abdominal asociado a vómitos, fiebre y diarrea, como motivo de consulta, en segundo lugar con un 20 % por dolor abdominal acompañado de vómitos y en tercer lugar por dolor abdominal y fiebre en 19 % 43 4.4. CUADRO 4 Distribución de acuerdo a la causa del dolor abdominal Causas NUMERO DE CASOS % Íleo 0 0 Gastroenteritis + adenitis 16 16 adenitis+ apendicitis 6 6 Ivu 3 3 Estreñimiento 3 3 Apendicitis 27 27 Linfoadenitis 4 45 TOTAL 100 100 4.4.GRAFICO4 ANÁLISIS E INTERPRETACION Según el presente estudio se demostró que el 46 % de los pacientes que acudieron por dolor abdominal fueron diagnosticados de linfoadenitis mesentérica, en segundo lugar con un 27 % apendicitis y en 3er lugar con un 16% gastroenteritis junto a adenitis. 44 4.5. CUADRO 5 Distribución de acuerdo a los resultados obtenidos en laboratorio Laboratorio NUMERO DE CASOS % Leucocitosis 73 73 Leucocitos normales 27 27 TOTAL 100 100 4.5. GRAFICO 5 PACIENTES MENORES DE 15 AÑOS CON DOLOR ABDOMINAL HOSPITAL ALCIVAR ENERO DEL 2014-ENERO DEL 2015 DISTRIBUCION DE ACUERDO A LOS RESULTADOS DE LABORATORIO 27% LEUCOCITOSIS 73% LEUCOCITOS NORMALES Elaborado por: LS Fuente de información. Departamento de Estadística. Hospital Alcívar ANÁLISIS E INTERPRETACION Según los resultados de exámenes de laboratorio obtenidos de los pacientes de 15 años con dolor abdominal atendidos en el Hospital Alcívar, observamos que el 73% tenían leucocitosis y tan solo el 27% obtuvieron los valores normales de leucocitosis. 45 4.6. CUADRO 6 Distribución de acuerdo a los resultados obtenidos en laboratorio Laboratorio NUMERO DE CASOS % Neutrofilia 51 51 Neutrófilos normales 49 49 TOTAL 100 100 4.6. GRAFICO 6 PACIENTES MENORES DE 15 AÑOS CON DOLOR ABDOMINAL HOSPITAL ALCIVAR ENERO DEL 2014-ENERO DEL 2015 DISTRIBUCION DE ACUERDO A LOS RESULTADOS DE LABORATORIO 49% 51% NEUTROFILIA NEUTROFILOS NORMALES Elaborado por: LS Fuente de información. Departamento de Estadística. Hospital Alcívar ANÁLISIS E INTERPRETACION Según los resultados de exámenes de laboratorio obtenidos de los pacientes de 15 años con dolor abdominal atendidos en el Hospital Alcívar, observamos que el 51% tenían Neutrofilia y el 49% obtuvieron los valores normales de neutrófilos. 46 4.7. CUADRO 7 Distribución de acuerdo a los resultados obtenidos en laboratorio Laboratorio NUMERO DE CASOS % PCR alta 54 54 PCR normal 46 46 TOTAL 100 100 4.7. GRAFICO 7 PACIENTES MENORES DE 15 AÑOS CON DOLOR ABDMONIAL HOSPITAL ALCIVAR ENERO DEL 2014- ENERO DEL 2015 DISTRIBUCION DE ACUERDO A LOS RESULTADOS DE LABORATORIO 46% 54% PCR ALTA PCR NORMAL Elaborado por: LS Fuente de información. Departamento de Estadística. Hospital Alcívar ANÁLISIS E INTERPRETACION Según el presente estudio se evidencio que la principal alteración de laboratorio fue la leucocitosis en un 73%, seguido de elevación de la PCR en un 54% de los casos y por ultimo Neutrofilia en un 51 %. 47 4.8. CUADRO 8 Distribución de acuerdo a los métodos de diagnóstico realizados Otros métodos Diagnósticos Eco abominó pélvico Rx de abdomen Coproparasitario TOTAL NUMERO DE CASOS 90 3 7 100 % 90 3 7 100 4.8. GRAFICO 8 PACIENTES MENORES DE 15 AÑOS CON DOLOR ABDOMINAL HOSPITAL ALCIVAR ENERO DEL 2014-ENERO DEL 2015 DISTRIBUCION DE ACUERDO OTROS METODOS DIAGNOSTICOS 3% 7% ECO ABDOMINO PELVICO RX SIMPLE DE ABDOMEN 90% COPROPARASITARIO Elaborado por: LS Fuente de información. Departamento de Estadística. Hospital Alcívar ANÁLISIS E INTERPRETACION Según el presente estudio el principal método diagnóstico fue la ecografía abominó pélvica en un 97 % de los casos seguido del examen y el segundo estudio más solicitado fue el coproparasitario en un 7% y tan solo con un 3 % la radiografía de abdomen. 48 4.9. CUADRO 9 Distribución de acuerdo al tratamiento Tratamiento clínico NUMERO DE CASOS % Antibióticos 33 33 Hidratación 33 33 Analgesia 33 33 Antiespasmódico 1 1 TOTAL 100 100 4.9. GRAFICO 9 PACIENTES MENORES DE 15 AÑOS CON DOLOR ABDOMINAL HOSPITAL ALCIVAR ENERO DEL 2014-ENERO DEL 2015 DISTRIBUCION DE ACUERDO TRATAMIENTO CLINICO 1% 33% 33% ANTIBIOTICOS HIDRATACION ANALGESIA 33% ANTIESPASMODICO Elaborado por: LS Fuente de información. Departamento de Estadística. Hospital Alcívar ANÁLISIS E INTERPRETACION Según el presente estudio se evidencio que el 99 % de los pacientes recibieron tratamiento antibiótico, hidratación y analgesia y tan solo el 1 % recibió antiespasmódicos 49 4.10. CUADRO 10 Distribución de acuerdo al tratamiento quirúrgico Tratamiento quirúrgico Laparotomía NUMERO DE CASOS 1 % 3.1 Laparoscopia Otro 32 0 33 96.9 0 100 TOTAL 4.10. GRAFICO 10 PACIENTES MENORES DE 15 AÑOS CON DOLOR ABDOMINAL HOSPITAL ALCIVAR ENERO DEL 2014-ENERO DEL 2015 DISTRIBUCION DE ACUERDO AL TRATAMIENTO QUIRURGICO 0% 3% LAPAROTOMIA LAPAROSCOPIA 97% OTRO Elaborado por: LS Fuente de información. Departamento de Estadística. Hospital Alcívar ANÁLISIS E INTERPRETACION Según el presente estudio se obtuvo como resultado que de los 33 casos quirúrgicos el 97 % fueron resueltos por laparoscopia y tan solo el 3 % por laparotomía. 50 4.11. CUADRO 11 Distribución de acuerdo a la condición del alta Condición del alta NUMERO DE CASOS Curado Igual Peor TOTAL 100 0 0 100 % 100 0 0 100 4.11. GRAFICO 11 PACIENTES MENORES DE 15 AÑOS CON DOLOR ABDOMINAL CONDICION DEL ALTA 0% 0% IGUAL CURADO PEOR 100% Elaborado por: LS Fuente de información. Departamento de Estadística. Hospital Alcívar ANÁLISIS E INTERPRETACION Según el presente estudio el 100 % de los pacientes egreso del hospital curado. 51 DISCUSION Según un estudio publicado por Diana Alejandra Holguín y colaboradores en Colombia, nos indican que Las enfermedades prevalentes fueron: gastroenteritis (39,3 %), dolor abdominal inespecífico (18,4%) y linfoadenitis mesentérica (8,3%).La gastroenteritis fue la entidad más frecuente y se presentó en escolares (68,3 %) con náuseas (61%), vómito (58,5 %), dolor en el cuadrante inferior derecho (42,6%) y fiebre (37,8 %). La apendicitis (3,9 %) fue más frecuente en escolares (62,5 %). En este trabajo se demostró que la principal causa de dolor abdominal fue la adenitis mesentérica en un 45% como única causa de dolor abdominal y en un 16 % asociada a gastroenteritis y en tan solo un 6 % asociada con la principal causa el hecho en quirúrgica que fue la apendicitis. Este estudio concuerda con lo publicado, el principal grupo etario afectado fue el escolar en el 56 % de los casos. Según Mazzi Gonzales (2013) la apendicitis es la causa más frecuente de abdomen agudo quirúrgico en todos los grupos etarios y en todo el mundo. Esto se demostró también con los resultados obtenidos en este trabajo en el cual la principal causa quirúrgica fue la apendicitis. En una revisión bibliográfica por parte de Gonzales y colaboradores (2007-2015), La población de niños y adolescentes afectadas oscila entre 15 y 34 %. Siendo los más afectados por dolor abdominal los escolares y es raro antes de los 4 años; algo que concuerda con los resultados obtenidos con este estudio en el cual el porcentaje de escolares es de un 56 % en lo que difiere es que se considera raro en pacientes menores d 4 años y en nuestro estudio se presentaron 28 casos en pacientes menores de los 4 años. 52 5. CONCLUSIONES El sexo más afectado fue el masculino con 58% de casos. El grupo etario más afectado fue el grupo de los escolares en un 56% de casos. El principal motivo de consulta que acompaño al dolor abdominal fueron vómitos, diarrea y fiebre en un 45%. La principal causa de dolor abdominal fue la adenitis mesentérica en un 45 % de los casos. La principal alteración de laboratorio fue la leucocitosis en 73 pacientes El principal método diagnóstico utilizado fue la ecografía abominó pélvica en un 90% de los casos El 99 % de los pacientes recibió como tratamiento la hidratación, analgesia y antbioticoterapia. Solo 33 pacientes de la muestra tuvieron resolución quirúrgica la cual fue resuelta en 96.9% por laparoscopia. Finalmente el 100% de los pacientes egresa curado y en condiciones clínicas estables. 53 CAPITULO VI 6. RECOMENDACIONES O PROPUESTAS 1. Se sugiere realizar un llenado completo de los expedientes clínicos para realizar un buen estudio. 2. Se recomienda reconocer a la Adenitis mesentérica como una causa principal de dolor abdominal en las consultas médicas por abdomen agudo 3. Socializar los resultados del trabajo para la realización de protocolos de atención, diagnóstico y manejo de adenitis mesentérica. 54 7. Bibliografía 1) Daza Carreño, W., Mora Quintero , D., & Dadán Muñoz, S. (2010). Estreñimiento Cronico . Precop SCP, 25-43. 2) González López, S. (2015). Dolor abdominal crónico en niños: conducta en la consulta médica comunitaria. Medisur, 73-80. 3) Joan Costa i Pagès, J., Polanco Allué , I., & Gonzalo de Liria, C. (2010). Gastroenteritis Aguda en el niño. Rev. Soc. Española de Gastroenterologia , hepatologia y Nutricon Pediatrica, 1-10. 4) Ortega F., X., & Moënne B., K. (2010). Rol del seguimiento ultRasonogRáfico en la toma de decisiones en niños con sospecha de abdomen agudo de origen apendicular. Revista Chilena de Radiología, 200-204. 5) Pascual Bartolomé , E., & Nerea López , A. (2012). Dolor Abdominal Recurrente de Evolucion Atipica. Revista de la Sociedad de Pediatría de Madrid y Castilla – La Mancha, 100-101. 6) Pinto Rios, C., & Peredo Lazarte, A. (2010). OBSTRUCCION INTESTINAL POR ASCARIS LUMBRICOIDES. Revista Medico Cietfica Luz y Vida, 36-40. 7) ZÚÑIGA R, S. (2010). Pileflebitis asociada a apendicitis aguda en una niña de 11 años. Rev. Chilena de Cirugía, 160-164. 8) Berbel Tornero , O., & Clemente Yago, F. (2010). Dolor Abdominal ronico y recurrente. Protocolos diagnóstico-terapéuticos de Gastroenterología, Hepatología y Nutrición Pediátrica SEGHNP-AEP, 29-35. 9) Camarero Salces C. , & Rizo Pascual JM. . (2011). Diagnóstico y tratamiento. Inf Ter Sist Nac Salud, 13-20. 10) Cruz, M. (2010). dolor abdominal agudo y cronico . En M. Cruz, Nuevo Tratado de Pediatrria de Cruz (págs. 113-1224). Barcelona: Ergon. 55 11) De La Torre Modragon, L. (2010). El niño con ¿estreñimiento crónico severo o. Rev Boliviana de Pediatria , 48-52. 12) De Tezanos Pinto, A., & Rojas, M. (2011). Dolor Abdominal Recurrente. Rev. Ped. Elec Universidad de Chile, 20-24. 13) Errazuriz F., G., & Corona H, F. (2011). Dolor abdominal de origen organico en niños y adolescentes. REV. MED. CLIN. CONDES, 168-175. 14) Garcia Aparicio, J. (2010). Abdomen agudo en el niño. Asociacion Española de Pediatria , 1-4. 15) Gonzales de Prada, E. (2013). Dolor abdominal en niños. Rev Soc Bol Ped , 50-57. 16) GonzÁlez Y. , M., & Corona H., F. (2011). Dolor AbDominAl recUrrente (DAR) O CRÓNICO EN NIÑOS Y ADOLESCENTES. REV. MED. CLIN. CONDES , 177183. 17) Holguín, D., & Bautista, F. (10 de Junio de 2011). Issuu. Obtenido de http://issuu.com/scpbogota/docs/prevalencia-de-dolor-abdominal-agudo 18) Kliegman, Behrman, Jenson, & Stanton. (2008). dolor abdominal recurrente. En Nelson, Tratado de Pediatria de Nelson (págs. 1627-1628). España: Elsevier España. 19) kohan, R. (2012). Apendicitis aguda en el niño. Revista Chilena de Pediatria, 474481. 20) León Jacome, A., Zapata, I., & Osorio, P. (2011). Factores asociados con adenitis mesentérica primaria en niños, estudio de casos y controles. Rev Clínica del Country, Bogotá, D.C., 272-279. 21) Lora-Gómez. (2014). Dolor abdominal agudo en la infancia. Revista de Pediatria Integral, 219-228. 56 22) Ospina, J., & Barrera, L. (2011). Utilidad de una escala diagnóstica en casos de apendicitis aguda. Revista Colombiana de Cirugia , 234-241. 23) V. Carranza, P., & Ruiz Ledesma , C. (2010). DOLOR ABDOMINAL EN LA URGENCIA PEDIATRICA. REV. VOX PEDIATRICA, 30-36. 57 Anexos FICHA RECOLECTORA DE DATOS Universidad de Guayaquil-Facultad de Ciencias Médicas-Escuela de Medicina, departamento de internado “Causas de dolor abdominal en pacientes menores de 15 años Hospital Alcívar 2014-2015” NOMBRE : HISTORIA EDAD DEL CLINICA : PACIENTE: SEXO: FECHA DE FECHA DE EGRESO: INGRESO : Motivo de consulta VOMITOS DIARREA FIEBRE DOLOR ABDOMINAL CAUSAS DEL ADENITIS APEIS IVU ESTREÑIMIENTO GASTROENTERITIS APENDICITIS DOLOR EXAMENES BIOMETRIA PCR ECO A-P RX DE COPRO ABDOIM EN TRATAMIENTO ATB HIDRATACION ANALGESIA ANTIESPASMODICO CLINICO PROCEDIMIENTO LAPAROTOMIA LAPAROSCOPIA OTRAS IGUAL PEOR QUIRURGICO CONDICION DEL CURADO ALTA Elaborado por LS 58