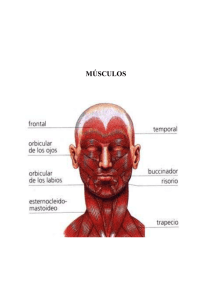
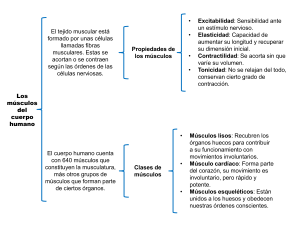
Aplicación clínica de las técnicas neuromusculares. Tomo I. Parte superior del cuerpo - Paidotribo
Anuncio

1. Aplic. clínica I-XIX 29/9/06 15:38 Página I Aplicación clínica de las técnicas neuromusculares I Parte superior del cuerpo Leon Chaitow ND DO Profesor de la University of Westminster, Londres, Reino Unido Judith Walker DeLany LMT Profesora de Terapia Neuromuscular Directora del NMT Center, San Petersburgo, Florida, EE.UU. Prólogos de John Lowe MA DC Certificado por el Consejo de la American Academy of Pain Management, Director de Investigación de la Fibromialgia Research Foundation, Tulsa, Oklahoma, EE.UU. Benny F. Vaughn LMT ATC CSCS Director Clínico e Instructor Senior del Sports Therapy and Performance Center, Fort Worth, Texas, EE.UU. EDITORIAL PAIDOTRIBO 1. Aplic. clínica I-XIX 29/9/06 15:38 Página II El derecho de Leon Chaitow y Judith DeLany de ser identificados como autores de esta obra es ejercido por ellos en concordancia con la Ley Federal de Copyright, Diseños y Patentes de EE.UU., 1988. Todos los derechos reservados. Ninguna parte de esta publicación puede ser reproducida, almacenada en un sistema recuperable ni transmitida en forma alguna o por cualquier medio, ya sea electrónico, mecánico, de fotocopiado, registro u otro, sin permiso previo de los editores. Nota El conocimiento médico se halla en constante cambio. Al surgir nueva información se hacen necesarios los cambios en cuanto a tratamiento, procedimientos, equipamiento y uso de fármacos. Los autores y editores han tenido cuidado en asegurarse de que la información brindada en este texto sea exacta y actualizada. No obstante, se aconseja firmemente a los lectores que confirmen que esta información, en particular respecto del empleo de fármacos, cumple con la legislación vigente y los estándares de la práctica. Quedan rigurosamente prohibidas, sin la autorización escrita de los titulares del copyright, bajo las sanciones establecidas en las leyes, la reproducción parcial o total de esta obra por cualquier medio o procedimiento, comprendidos la reprografía y el tratamiento informático, y la distribución de ejemplares de ella mediante alquiler o préstamo públicos. Esta traducción de Clinical Application Neuromuscular Techniques Volume 1 - The Upper Body 1/e se publica de acuerdo con Churchill Livingstone, una división de Harcourt Publishers Limited. Copyright de la edición original: © Harcourt Health Sciences, 200 Título original: Clinical Application of Neuromuscular Techniques. Volume 1 - The Upper Body, 1ª ed. Traductor: Carlos G. Wernike Director de colección y revisor técnico: Antoni Cabot i Hernández Diseño cubierta: David Carretero © 2006, Leon Chaitow Judith Walker DeLany Editorial Paidotribo Les Guixeres C/ de la Energía, 19-21 08915 Badalona (España) Tel.: 93 323 33 11 – Fax: 93 453 50 33 http: //www.paidotribo.com E-mail: [email protected] Primera edición: ISBN: 84-8019-868-0 Fotocomposición: Editor Service, S.L. Diagonal, 299 – 08013 Barcelona Impreso en España por Sagrafic 1. Aplic. clínica I-XIX 29/9/06 15:38 Página III Amorosamente dedicado a Sasha y Kaila 1. Aplic. clínica I-XIX 29/9/06 15:38 Página IV 1. Aplic. clínica I-XIX 29/9/06 15:38 Página V Índice Lista de cuadros XI Prólogos XIII Prefacio XVII Agradecimientos ¿Cuándo deben dejarse librados a su curso el dolor y la disfunción? Músculos benéficamente hiperactivos Somatización: la mente y los músculos Pero, ¿cómo saber? 26 27 27 27 3. Estaciones de información y encéfalo 29 Propiocepción Fascia y propiocepción Mecanismos reflejos Reflejos locales Influencias centrales Disfunción neuromuscular consecutiva a una lesión Mecanismos que alteran la propiocepción Un ejemplo de disfunción propioceptiva Evidencias científicas en el recto posterior menor (RPM) de la cabeza Influencias neurales Efecto de la información propioceptiva contradictoria Sobrecarga neural, atrapamiento y comunicación cruzada Manipulación de las estaciones de información Rehabilitación terapéutica mediante sistemas reflejos Conclusión 29 30 30 32 32 32 32 34 4. Causas de disfunción musculoesquelética 43 Adaptación: SGA y SLA La postura, la función respiratoria y el fenómeno de la adaptación Obteniendo sentido del cuadro Ejemplo Influencias posturales y emocionales sobre la disfunción musculoesquelética Interpretaciones posturales Patrones de contracción Contracciones emocionales Funciones del «puño medio» Funciones del «puño superior» Precauciones e interrogantes El desequilibrio postural y el diafragma Influencias respiratorias 43 XIX 1. El tejido conectivo y el sistema fascial 1 La red fascial Fascia y propiocepción Fascia: La continuidad colágena Otras consideraciones acerca de la fascia Elasticidad Características plásticas y elásticas Puntos gatillo, fascia y sistema nervioso Resumen de las funciones de la fascia y el tejido conectivo Disfunción fascial Restauración de gel a sol Secuenciación terapéutica 2 2 2 3 3 4 6 6 10 11 11 2. Músculos 15 Información esencial acerca de los músculos Tipos de músculos Fuentes de energía muscular Músculos y aporte sanguíneo Principales tipos de contracción voluntaria Terminología Tono y contracción musculares Áreas vulnerables Tipos musculares Actividad muscular cooperativa Espasmo, tensión, atrofia musculares Espasmo Contractura Sensibilidad al estiramiento aumentada Influencia viscoelástica Atrofia y dolor de espalda crónico ¿Qué es debilidad? Patrones engañosos Implicaciones articulares 16 16 17 17 20 20 20 21 21 22 24 24 24 25 25 25 25 26 26 34 35 35 35 35 39 39 44 45 46 47 47 47 48 48 48 49 50 50 V 1. Aplic. clínica VI I-XIX 29/9/06 15:38 Página VI APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I Resumen de los efectos de la hiperventilación Repercusiones neurales Tetania Modificaciones biomecánicas en respuesta a la respiración torácica superior Factores emocionales adicionales y disfunción musculoesquelética Compromiso selectivo de la unidad motora Conclusión 50 51 52 53 53 53 5. Patrones de disfunción 55 Síndrome cruzado superior Síndrome cruzado inferior Reacción en cadena que produce dolor facial y mandibular: ejemplo Los patrones como hábitos de uso El cuadro global y el evento local Las respuestas «primarias y secundarias» de Janda Reconocimiento de los patrones disfuncionales Secuencia del examen funcional Prueba de extensión de la cadera en posición prona Prueba de flexión del tronco Prueba de abducción de la cadera Prueba del ritmo escapulohumeral Prueba de flexión del cuello Prueba de las flexiones («lagartijas») Cadenas de puntos gatillo 55 56 ¿Qué método es el más efectivo? 82 7. Inflamación y dolor 85 85 85 86 86 57 57 58 58 59 60 60 60 61 62 62 63 63 La respuesta inflamatoria Fase aguda de la respuesta inflamatoria Fase regenerativa Fase de remodelamiento Diferencia entre los procesos degenerativos e inflamatorios Los músculos y el dolor Efectos reflejos del dolor muscular La fuente del dolor ¿Es reflejo o local? Dolor radicular ¿Son normales los reflejos? ¿Cuál es el origen del dolor? Dolor neuropático Diferenciación entre dolor de tejidos blandos y dolor articular ¿Cuándo deben dejarse librados a su curso el dolor y la disfunción? Somatización ¿Cómo saber? Control del dolor El punto de vista de Gunn Preguntas Control del dolor 90 91 91 91 92 92 92 6. Puntos gatillo 65 8. Evaluación, tratamiento y rehabilitación 95 Isquemia y dolor muscular Isquemia y evolución de los puntos gatillo Conexión de los puntos gatillo Facilitación segmentaria y local Cómo reconocer un área vertebral facilitada Facilitación local en los músculos Reducción del umbral neural Diferentes modelos de evolución de los puntos gatillo Análisis de los puntos gatillo de Awad Aumento de la oxigenación y reducción del dolor en puntos gatillo: ejemplo Técnicas de tono receptor de Nimmo Perspectiva actual de Simons Puntos gatillo clave y satélites Puntos gatillo y restricción articular Puntos gatillo asociados con la restricción del hombro Otros sitios con puntos gatillo Examen y medición de los puntos gatillo Habilidades básicas requeridas Electromiografía por punción Ultrasonidos Electromiografía de superficie Uso del algómetro para investigación y entrenamiento clínico Termografía y puntos gatillo Características clínicas de los puntos gatillo miofasciales Desarrollo de habilidades para la palpación de los puntos gatillo 69 69 70 70 71 71 72 72 72 Un ejemplo biomecánico «Laxitud y tensión» como parte del modelo biomecánico Lewit (1996) y el concepto de «laxitud-tensión» El tratamiento de los tejidos blandos y las barreras El dolor y el concepto de laxitud-laxitud Patrones tridimensionales Métodos para la restauración de la «simetría funcional en base a un patrón tridimensional» Tratamiento de la disfunción de los tejidos blandos Manipulación de los tejidos Nutrición y dolor: una perspectiva bioquímica Estrategias terapéuticas nutricionales Nutrientes específicos y dolor miofascial Alergia e intolerancia: influencias bioquímicas adicionales sobre el dolor Tratamiento de la «mialgia alérgica» Estrategias nutricionales (bioquímicas) antiinflamatorias Los factores psicosociales en el tratamiento del dolor: la dimensión cognitiva Criterios para el tratamiento del dolor Control grupal del dolor El factor litigio Otros obstáculos en el progreso del control del dolor Etapas de cambio en la modificación de la conducta Educación para el bienestar Establecimiento de metas y pautas Rehabilitación del dolor lumbar 96 52 72 72 73 74 75 75 75 75 75 77 77 77 77 79 80 80 86 86 88 88 88 88 89 89 90 96 97 97 97 98 98 98 99 99 100 100 100 101 101 102 102 102 103 103 103 103 103 104 1. Aplic. clínica I-XIX 29/9/06 15:38 Página VII ÍNDICE Acuerdo Temas relacionados con el consejo a los pacientes y el acuerdo (cumplimiento) 9. Las técnicas neuromusculares modernas 104 104 107 Terapia neuromuscular: versión estadounidense 108 Factores biomecánicos 108 Factores bioquímicos 109 Factores psicosociales 109 Interacción de los factores biomecánicos, bioquímicos y psicosociales 110 Técnicas de la TNM contraindicadas en los estadios iniciales de una alteración aguda 110 TNM para el dolor crónico 110 Palpación y tratamiento 111 Herramientas terapéuticas 118 Técnica neuromuscular europea (de Lief) 119 Técnica del pulgar de la TNM 120 Técnica digital de la TNM de Lief 121 Uso de sustancias lubricantes 122 Variaciones 122 Compresión isquémica variable 122 Un marco de evaluación 123 Técnica de inhibición neuromuscular integrada 124 10. Modalidades y técnicas terapéuticas asociadas 129 Hidroterapia y crioterapia 131 Cómo trabaja el agua sobre el cuerpo humano 131 Compresa calentadora 131 Alternancia de calor y frío: hidroterapia constitucional (aplicación casera) 132 Baño neutro 133 Baños alternantes 133 Baños de asiento alternantes 133 Compresas de hielo 134 Refrigerantes de hielo como forma de tratamiento de puntos gatillo 134 Técnica de inhibición neuromuscular integrada 135 Método de la TINI 136 Fundamentación de la TINI 136 Facilitación recíproca de los antagonistas de Ruddy (FRAR) 137 Técnicas de drenaje linfático 138 Masaje 138 Petrissage 138 Amasado 139 Inhibición 139 Effleurage (roce superficial, profundo) 139 Vibración y fricción 139 Fricción transversa 139 Explicación de los efectos 140 Movilización y articulación 140 Notas acerca de los deslizamientos apofisarios naturales sostenidos (DANS) 141 Técnicas de energía muscular (TEM) y sus variantes 142 Explicación neurológica de los efectos de la TEM 142 Uso de la cooperación respiratoria 143 Uso de los movimientos oculares 143 Variaciones de la técnica de energía muscular Técnicas de liberación miofascial (TLM) Ejercicio 1: Liberación miofascial paravertebral longitudinal Ejercicio 2: Liberación del subescapular de la fascia del serrato anterior Técnicas de liberación posicional (TLP) La hipótesis propioceptiva La hipótesis nociceptiva Resolución de restricciones mediante la TLP La hipótesis circulatoria Variaciones de la TLP Rehabilitación Técnicas adicionales de estiramiento Estiramiento facilitado Variaciones de la facilitación neuromuscular propioceptiva (FNP) Estiramiento aislado activo (EAA) Estiramientos del yoga (y estiramientos estáticos) Estiramiento balístico Introducción a los capítulos de aplicaciones clínicas VII 143 145 146 146 147 147 148 148 149 149 153 153 153 154 154 154 154 157 11. La región cervical 159 La columna vertebral: Un prodigio estructural La estructura vertebral cervical Las unidades funcionales cervicales superior e inferior Movimientos de la columna cervical Ligamentos cervicales superiores (occipitocervicales) Ligamentos cervicales inferiores Evaluación de la región cervical Puntos sobresalientes Características funcionales de la columna cervical Características musculares y fasciales Características neurales Características circulatorias y síndrome del plexo braquial Disfunción de la columna cervical Evaluaciones La evaluación se transforma en tratamiento Evaluación y tratamiento de la restricción atlantooccipital (C0-C1) Liberación funcional de la articulación atlantooccipital Evaluación de la columna cervical (C2-C7) mediante traslación Elecciones terapéuticas Abordaje alternativo de liberación posicional Método ECE para la restricción de la flexión cervical Método ECE para la restricción de la extensión cervical Procedimiento general de Stiles (1984) mediante TEM para la restricción cervical Técnica isométrica cooperativa (TEM) de Harakal (1975) Secuencia del tratamiento cervical Planos y capas del cuello Región cervical posterior Trapecio superior 159 162 163 166 167 168 168 169 170 170 170 171 171 174 179 181 182 182 183 184 184 185 185 186 187 187 188 188 1. Aplic. clínica VIII I-XIX 29/9/06 15:38 Página VIII APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I TNM para el trapecio superior en posición supina Tratamiento del trapecio superior mediante TEM Liberación miofascial del trapecio superior Variante de liberación miofascial TNM: Técnicas de deslizamiento en la lámina cervical en posición supina Semiespinoso de la cabeza Semiespinoso de la nuca Esplenios Técnicas de TNM para los tendones de los esplenios Espinosos de la cabeza y cervical TNM para los músculos espinosos Complejo menor (longissimus de la cabeza) Cervical transverso (longissimus del cuello) Iliocostal del cuello Multífidos Rotadores largo y corto Interespinosos TNM en los interespinosos Intertransversos Elevador de la escápula TNM para el elevador de la escápula Tratamiento del elevador de la escápula mediante TEM Región suboccipital Recto posterior menor de la cabeza Recto posterior mayor de la cabeza Oblicuo superior de la cabeza Oblicuo inferior de la cabeza TNM para el grupo suboccipital y en posición supina Cutáneo del cuello (platisma) TNM para el cutáneo del cuello Estiramiento muscular general de la parte anterior del cuello mediante TEM Esternocleidomastoideo TNM para el ECM Tratamiento del ECM acortado mediante TEM Músculos suprahioideos Músculos infrahioideos Esternohioideo Esternotiroideo Tirohioideo Omohioideo TNM para los músculos infrahioideos Técnica de tejidos blandos proveniente del método osteopático Largo del cuello Recto anterior mayor de la cabeza TNM para el largo del cuello y el recto anterior mayor de la cabeza Estiramiento con TEM del recto anterior mayor de la cabeza Recto anterior de la cabeza Recto lateral de la cabeza TNM para el recto lateral de la cabeza Escalenos TNM para los escalenos Tratamiento de los escalenos acortados mediante TEM Lámina cervical y en posición prona TNM para la lámina cervical posterior posición prona 190 191 193 194 195 196 196 197 198 199 200 200 200 200 201 201 201 202 202 203 205 205 206 207 208 208 208 209 211 212 212 213 215 216 217 217 218 218 219 219 219 221 221 222 223 224 225 225 226 226 228 230 232 232 TNM para las inserciones craneales posteriores 233 12. El cráneo 237 La estructura craneal Occipital Esfenoides Etmoides Vómer Mandíbula Frontal Parietal Temporal Malar Maxilar superior Palatino Técnicas de tratamiento craneal Músculos de la expresión Músculos de la mímica en el epicráneo Occipitofrontal Músculos temporoparietal y auricular TNM para el epicráneo Método de liberación posicional para el occipitofrontal Músculos de la mímica de las regiones circunorbitaria y palpebral TNM para la región palpebral Músculos de la mímica de la región nasal TNM para la región nasal Músculos de la mímica de la región bucolabial TNM para la región bucolabial Músculos de la masticación Palpación externa y tratamiento de los músculos craneomandibulares TNM para el temporal TNM para el masetero Tratamiento del masetero mediante masaje/estiramiento miofascial Liberación posicional del masetero TNM para el pterigoideo externo (lateral) TNM para el pterigoideo interno (medial) Estilohioideo Palpación externa y tratamiento de las apófisis estiloides y mastoides Palpación intraoral y tratamiento de los músculos craneomandibulares Aplicaciones intraorales de la TNM Temporal TNM para el tendón intraoral del temporal Masetero TNM intraoral para el masetero Pterigoideo externo (lateral) TNM intraoral para el pterigoideo externo (lateral) Pterigoideo interno (medial) TNM intraoral para el pterigoideo interno (medial) Musculatura del paladar blando TNM para el paladar blando Músculos de la lengua TNM para los músculos de la lengua Músculos suprahioideos: el suelo de la boca TNM intraoral para el suelo de la boca 237 238 243 246 248 249 252 254 256 260 260 260 263 263 264 264 264 265 266 266 267 267 268 268 268 269 269 269 276 278 278 278 279 279 280 281 281 282 282 282 284 284 285 286 287 287 288 289 290 291 292 1. Aplic. clínica I-XIX 29/9/06 15:38 Página IX ÍNDICE 13. Hombro, brazo y mano 295 Hombro 295 Articulaciones clave que afectan al hombro 296 La perspectiva de Janda 302 Elecciones terapéuticas 309 Infraespinoso 313 Elevador de la escápula 313 Dorsal ancho 314 Pectorales mayor y/o menor 314 Supraespinoso 314 Subescapular 314 Trapecio superior 315 ¿Corresponde el dolor del paciente a un problema de tejidos blandos o articular? 315 La secuencia de Spencer 315 Tratamiento 320 Trapecio 320 TNM para el trapecio superior 325 TNM para el trapecio medio 326 TNM para el trapecio inferior 326 TNM para las fijaciones del trapecio 327 TNM de Lief para la zona del trapecio superior 328 Tratamiento del trapecio superior mediante TEM 328 Liberación miofascial del trapecio superior 328 Elevador de la escápula 329 TNM para el elevador de la escápula 330 Tratamiento del elevador de la escápula mediante TEM 331 Romboides menor y mayor 331 TNM para los romboides 333 TEM para los romboides 334 Deltoides 334 TNM para el deltoides 335 Supraespinoso 336 Tratamiento del supraespinoso mediante TNM 337 Tratamiento del supraespinoso mediante TEM 338 TLM para el supraespinoso 339 Infraespinoso 339 TNM para el infraespinoso 340 Tratamiento del infraespinoso (y el redondo menor) acortado mediante TEM 340 Tratamiento del infraespinoso acortado mediante TLM 341 Tratamiento del infraespinoso mediante TLP (más adecuada en problemas agudos) 341 Tríceps y ancóneo 342 TNM para el tríceps 342 Tratamiento del tríceps mediante TEM (para aumentar la flexión del hombro con el codo en flexión) 344 TNM para el ancóneo 345 Redondo menor 345 TNM para el redondo menor 345 TLP para el redondo menor (más adecuada en problemas agudos) 346 Redondo mayor 346 TNM para el redondo mayor 348 TLP para el redondo mayor (más adecuada en problemas agudos) 349 Dorsal ancho 350 TNM para el dorsal ancho 351 Tratamiento del dorsal ancho mediante TEM 352 TLP para el dorsal ancho (más adecuada en problemas agudos) Subescapular TNM para el subescapular TEM para el subescapular TLP para el subescapular (más adecuada en problemas agudos) Serrato anterior TNM para el serrato anterior Pectoral mayor TNM para el pectoral mayor TEM para el pectoral mayor TEM alternativa para el pectoral mayor TLM para el pectoral mayor Pectoral menor TNM para el pectoral menor Estiramiento miofascial directo (bilateral) del pectoral menor acortado Subclavio TLM para el subclavio Esternal Coracobraquial TNM para el coracobraquial TLM para el coracobraquial TLP para el coracobraquial Bíceps braquial TNM para el bíceps braquial TEM para el tendón doloroso del bíceps braquial (posición larga) TLP para el bíceps braquial Codo 377 Articulación humerocubital Articulación humerorradial Articulación radiocubital Los ligamentos del codo Reflejo bicipital Reflejo braquiorradial Reflejo tricipital Tratamiento Braquial TNM para el braquial Tríceps y ancóneo TNM para el tríceps (posición supina alternativa) TNM para el ancóneo Braquiorradial (supinador largo) TNM para el braquiorradial TLM para el braquiorradial Supinador (corto) TNM para el supinador TLM para el supinador Pronador redondo TNM para el pronador redondo TLM para el pronador redondo TLP para el pronador redondo Pronador cuadrado TNM para el pronador cuadrado Antebrazo, muñeca y mano Cápsula y ligamentos de la muñeca Ligamentos de la mano Principios (osteopáticos) clave para la atención de la disfunción de codo, antebrazo y muñeca Ganglión IX 352 353 355 356 356 357 358 359 362 364 365 366 366 367 368 369 371 371 372 372 374 374 374 376 377 377 378 378 378 379 380 380 380 383 383 383 384 384 384 385 385 386 385 386 387 387 387 387 388 388 389 389 390 390 393 394 1. Aplic. clínica X I-XIX 29/9/06 15:38 Página X APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I Síndrome del túnel carpiano Ligamentos carpometacarpianos (2º, 3º, 4º, 5º) Ligamentos metacarpofalángicos Amplitud del movimiento Ligamentos del pulgar Tratamiento de la cara anterior del antebrazo Palmar largo Flexor radial del carpo Flexor cubital del carpo Flexor (común) superficial de los dedos Flexor profundo (común propio) de los dedos Flexor largo del pulgar TNM para la cara anterior del antebrazo TEM para el acortamiento de los extensores de muñeca y mano TLP para la disfunción de la muñeca (incluido el síndrome del túnel carpiano) TLM en áreas de fibrosis o hipertonía Tratamiento de la cara posterior del antebrazo Capa superficial Extensor radial largo del carpo (primer radial externo) Extensor radial corto del carpo (segundo radial externo) Extensor cubital del carpo (cubital posterior) Extensor (común) de los dedos Extensor (propio) del meñique (mínimo) TNM para la cara posterior superficial del antebrazo Capa profunda Abductor largo del pulgar Extensor corto del pulgar Extensor largo del pulgar Extensor (propio) del índice TNM para la cara posterior profunda del antebrazo Tratamiento de los músculos intrínsecos de la mano Músculos tenares y aductor del pulgar Eminencia hipotenar Músculos del metacarpo TNM para las caras palmar y dorsal de la mano 394 398 398 398 399 401 401 403 403 403 404 405 405 407 407 408 409 409 411 411 411 411 412 412 414 414 414 414 415 415 416 417 417 418 418 14. Tórax 421 Estructura Características estructurales de la columna torácica Características estructurales de las costillas Características estructurales del esternón Tórax posterior Identificación de los niveles vertebrales Segmentos vertebrales Método palpatorio para la facilitación segmentaria torácica superior Evaluación mediante la respuesta refleja de enrojecimiento (hiperemia reactiva) Biomecánica rotatoria de la columna torácica 421 421 422 422 423 423 423 424 424 425 Prueba de acoplamiento Observación de los patrones restrictivos de la columna torácica (prueba de observación de la curva c) Evaluación de la onda respiratoria Onda respiratoria: evaluación de la movilidad vertebral durante la inspiración/espiración Examen de la movilidad pasiva de la columna torácica Evaluación de la flexión y la extensión de T1-T4 Evaluación de la flexión y la extensión de T5-T12 Palpación de la columna torácica en flexión lateral Palpación de la columna torácica en rotación Examen segmentario de la rotación en posición prona Tórax anterior Evaluación de la función respiratoria Palpación en relación con la actividad de puntos gatillo Categorización alternativa de los músculos Palpación de las costillas Palpación específica de la 1ª costilla Prueba y tratamiento para las costillas elevadas y deprimidas Movimientos de las costillas Pruebas para las restricciones motoras costales Exposición Técnicas de tratamiento torácico Músculos torácicos posteriores superficiales TNM: Técnicas de deslizamiento torácico posterior TNM para los músculos del surco laminar torácico Espinoso torácico Semiespinoso torácico Multífidos Rotadores largo y corto TNM para los músculos del surco laminar torácico (y lumbar) Método de TLP para la musculatura paravertebral; técnica de la induración Músculos respiratorios Serrato posterosuperior Serrato posteroinferior Elevadores largos y cortos de las costillas (supracostales) Intercostales TNM de los intercostales Influencias de los músculos abdominales Evaluación mediante TNM TLP del diafragma Liberación del diafragma mediante TEM Interior del tórax Diafragma TNM del diafragma Transverso del tórax Índice alfabético 425 426 426 426 427 427 427 427 428 428 429 429 432 432 433 433 433 433 433 435 435 435 438 440 441 441 441 442 443 444 445 445 445 446 448 448 449 449 449 450 450 450 452 452 455 1. Aplic. clínica I-XIX 29/9/06 15:38 Página XI Índice de cuadros Cuadro 1.1 Cuadro 1.2 Cuadro 1.3 Cuadro 1.4 Cuadro 1.5 Cuadro 1.6 Cuadro 1.7 Definiciones Términos de la biomecánica relacionados con la fascia Leyes biomecánicas Tejido conectivo Trenes fasciales de Myers Tensegridad Patrones posturales (fasciales) 1 2 2 3 7 9 12 Cuadro 2.1 Cuadro 2.2 Cuadro 2.3 Cuadro 2.4 Sistema linfático Categorización alternativa de los músculos Examen del estiramiento muscular Examen de músculos biarticulares 18 23 25 25 Cuadro 3.1 Cuadro 3.2 Cuadro 3.3 Cuadro 3.4 Influencias neurotróficas Estaciones de información Cocontracción y esfuerzo La bioquímica, la mente y los trastornos neurosomáticos 31 33 36 37 Cuadro 4.1 Cuadro 4.2 Símbolos de la presión parcial La hiperventilación en contexto 51 51 Cuadro 5.1 Cuadro 5.2 Ley de Hooke Cadenas de puntos gatillo 59 63 Cuadro 6.1 Cuadro 6.2 Cuadro 6.3 Cuadro 6.4 Cuadro 6.5 Cuadro 6.6 Cuadro 6.7 Cuadro 6.8 Cuadro 6.9 Cuadro 6.10 66 73 74 77 78 79 80 80 80 Cuadro 6.11 Investigación histórica del dolor muscular referido crónico Fibromialgia y dolor miofascial Factores de activación de los puntos gatillo Rasgos activos y latentes Incidencia y localización de los puntos gatillo Puntos gatillo e inhibición referida Factores que perpetúan los puntos gatillo «Lo que los puntos gatillo no son» ¿Qué son las bandas tensionales? Síntomas clínicos diferentes al dolor resultantes de la actividad de puntos gatillo (usualmente en la misma región en que aparece el dolor) Disfunción linfática y actividad de puntos gatillo Cuadro 7.1 El poder del placebo 93 Cuadro 8.1 Ejercicio de palpación de laxitud-tensión 97 Cuadro 9.1 Cuadro 9.2 Cuadro 9.3 Cuadro 9.4 Cuadro 9.5 Cuadro 9.6 Cuadro 9.7 Cuadro 9.8 Cuadro 9.9 Cuadro 9.10 Cuadro 9.11 Cuadro 9.12 Las raíces de las técnicas neuromusculares Confusión semántica Resumen de la secuencia de rehabilitación Efectos de la compresión aplicada Establecimiento de un índice de dolor miofascial Dos importantes reglas de la hidroterapia Principios generales de la aplicación de calor y frío Definiciones de compresión Resumen de los protocolos de evaluación según la TNM estadounidense Técnicas de liberación posicional Técnicas de energía muscular Técnica de energía muscular pulsante de Ruddy 83 83 107 108 111 112 112 114 115 115 118 124 125 127 XI 1. Aplic. clínica XII I-XIX 29/9/06 15:38 Página XII APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I Cuadro 10.1 Cuadro 10.2 Acupuntura y puntos gatillo Resumen de los abordajes de tejidos blandos en el SFM 130 136 Cuadro 11.1 Cuadro 11.2 Cuadro 11.3 Cuadro 11.4 Cuadro 11.5 Cuadro 11.6 Cuadro 11.7 Cuadro 11.8 Cuadro 11.9 Cuadro 11.10 Cuadro 11.11 Cuadro 11.12 Cuadro 11.13 Cuadro 11.14 Cuadro 11.15 Imbibición acuosa del núcleo Preguntas que es importante formular ¿Cuán agudo es el problema? Fibromialgia postraumática Pruebas para la disfunción circulatoria Pruebas para la disfunción de la columna cervical Latigazo TNM de Lief para la región del trapecio superior Resumen de los protocolos de evaluación de la TNM estadounidense Movilización vertebral utilizando movilización con movimiento (MCM) Liberación de la base del cráneo TNM de Lief para la región suboccipital TLP (esfuerzo-contraesfuerzo en áreas dolorosas localizadas en la musculatura cervical posterior Equilibrio de la cabeza sobre la columna cervical Reposo en decúbito lateral 164 169 169 171 172 173 175 192 194 202 209 210 211 214 229 Cuadro 12.1 Cuadro 12.2 Cuadro 12.3 Cuadro 12.4 Cuadro 12.5 Cuadro 12.6 Cuadro 12.7 Cuadro 12.8 Cuadro 12.9 Cuadro 12.10 Terminología craneal y patrones motores asociados, de acuerdo con la metodología osteopática tradicional El significado de «liberación» Agrupamientos de los huesos craneales Estructura, funcionamiento y disfunción de la articulación temporomandibular Arteritis temporal Notas acerca del oído ¿Cómo mantenemos el equilibrio? Músculos que producen movimientos mandibulares Alerta de alergia al látex Deglución 238 238 240 270 277 279 279 281 281 293 Cuadro 13.1 Cuadro 13.2 Cuadro 13.3 Cuadro 13.4 Cuadro 13.5 Cuadro 13.6 Cuadro 13.7 Cuadro 13.8 Cuadro 13.9 Cuadro 13.10 Cuadro 13.11 Cuadro 13.12 Cuadro 13.13 Cuadro 13.14 Cuadro 13.15 Cuadro 13.16 Cuadro 13.17 Ligamentos de la cintura escapular Precaución: El campo de la práctica Pruebas reflejas (comparar siempre ambos lados) ¿Cuál es la amplitud del movimiento normal de los brazos? Neutralizadores Secuencia de evaluación de Spencer Evaluación clavicular Abordajes de TEM para las articulaciones acromioclavicular y esternoclavicular Secuencia evaluatoria de Spencer, incluido el tratamiento mediante TEM y TLP TLM Dolor de hombro y brazo debido a impacto neural FNP modificada: Técnicas de estiramiento espiral El esternal y el dolor torácico Definición de entesitis Posibilidades de atrapamiento neural Técnicas de movilización de Mulligan Artritis 300 302 304 304 306 316 318 319 321 359 369 370 371 383 395 408 416 Cuadro 14.1 Cuadro 14.2 Cuadro 14.3 Cuadro 14.4 Cuadro 14.5 Cuadro 14.6 Cuadro 14.7 Cuadro 14.8 Cuadro 14.9 Identificación del nivel vertebral a partir de las apófisis espinosas TNM de Lief de la región torácica superior Músculos respiratorios Mecánica respiratoria Algunos efectos de la hiperventilación Costillas superiores y dolor de hombro Barras presoras TNM de Lief para los músculos intercostales McConnell y el diafragma 425 428 429 429 431 434 444 447 450 1. Aplic. clínica I-XIX 29/9/06 15:38 Página XIII Prólogos La frase introductoria más habitualmente utilizada por los autores de prólogos de libros es «Me siento honrado de escribir este prólogo». A riesgo de parecer trivial, debo comenzar este prólogo de la misma manera. No obstante, lo hago con cierta incomodidad. Tal molestia no surge de mi empleo de una expresión trillada. Antes bien, se origina en mi incapacidad de pensar en una frase que transmita algo más superlativo que «honor», algo que exprese la honra única de escribir el prólogo de un libro sumamente necesario para los profesionales que trabajan desde todas las disciplinas con los tejidos blandos y que está destinado a transformarse en su fuente principal. En especial se requiere una palabra superlativa particular porque se trata del libro que constituye la publicación cumbre de Leon Chaitow, eminente y prolífico autor y autoridad en tejidos blandos, y de Judith DeLany, líder en terapia neuromuscular y autora, conferenciante y educadora de renombre. A falta de un superlativo adecuado, permítaseme decir simplemente que Aplicación Clínica de las Técnicas Neuromusculares. Volumen 1, es una obra monumental, hasta más allá de lo que cabría esperar de autores de la talla de Chaitow y DeLany. Me siento privilegiado de tener la oportunidad de comentar los extraordinarios méritos de este libro. Tanto Chaitow como DeLany contribuyeron al texto en todas sus partes, pero sus participaciones relativas fueron diferentes en diversos momentos. Sin embargo, el libro en su totalidad es una colaboración en que los autores integran y enriquecen la técnica neuromuscular europea con la terapia neuromuscular estadounidense. Al hacerlo, proporcionan una comprensión detallada y extensa de este enfoque clínico del dolor y la disfunción de los tejidos blandos que conocemos como TNM. Los primeros diez capítulos cubren los fundamentos científicos y académicos de las TNM, su historia y sus principios clínicos. Muchos profesionales tienen menos interés por estos temas que por la evaluación y las técnicas terapéuticas. No obstante, el valioso material de estos capítulos concitará incluso la atención de los profesionales más volcados a la práctica. Considérese por un momento el material que los autores presentan acerca de ciencia básica. A menudo entrelazan en el texto sus opiniones clínicamente relevantes. Así por ejemplo, cuando presentan información referida a una estructura anatómica, el lector cuyo principal interés sea clínico rápidamente verá la pertinencia práctica de la información. Sucederá así porque los autores, a breves intervalos, en- tretejen interesantes descripciones acerca de cómo las tensiones pueden alterar la estructura anatómica modificando su capacidad para funcionar normalmente. Y con frecuencia entremezclan en el texto métodos clínicos útiles para la restauración de la integridad anatómica y la función normal. Con habilidad regresan luego a la anatomía, llevándose con ellos la atención del lector. De aquí que este último vea un tapiz conformado por ciencia básica mezclada con hilos de clínica, una tarea destinada a proporcionar una comprensión de base científica del material de la mayor importancia práctica. La comprensión de la información por parte del lector es facilitada aún más por el uso que los autores hacen de los métodos auxiliares: han incluido abundantes fotografías, dibujos y diagramas que aclaran los temas descritos en el texto. Por otra parte, con cuadros y párrafos destacados han distinguido los puntos clave, de modo que éstos quedan perfectamente aclarados. Estas ayudas son particularmente útiles para los estudiantes, que así podrán captar los puntos esenciales de las TNM, y para los profesionales prácticos, que necesitan recordatorios rápidos. El espectro del material de estos primeros diez capítulos es tan notorio como la presentación que los autores hacen de él. Hasta donde yo sé, las publicaciones en revistas acerca del tratamiento de los tejidos blandos llevan por lo menos doscientos años. En los últimos veinte años, sin embargo, el número de publicaciones ha aumentado precipitadamente. Muchas de estas nuevas publicaciones son informes de resultados de investigación que expanden nuestra comprensión respecto de la naturaleza y dinámica de los tejidos blandos, los trastornos que heredarán y los tratamientos capaces de corregir tales alteraciones. Existe ahora un vasto cuerpo de literatura publicada. Personalmente sé cuán difícil es leer lo suficiente de lo que se ha publicado como para mantenerse al día en relación con la expansiva comprensión del tema de los tejidos blandos. En vista de esta dificultad, la amplia cobertura de estos temas por Chaitow y DeLany impacta aún más. No sé de otro libro que resuma de modo tan exhaustivo e inteligible dicha literatura a la manera en que lo hace Aplicación Clínica de las Técnicas Neuromusculares. Volumen 1. Chaitow y DeLany dedican los últimos cuatro capítulos a las aplicaciones clínicas específicas de las TNM. En ellos describen los métodos terapéuticos que en su experiencia clínica han hallado más útiles. Los autores muestran amplia mentalidad y cortesía respecto de quienes abogan a favor de técniXIII 1. Aplic. clínica XIV I-XIX 29/9/06 15:38 Página XIV APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I cas que ellos no describen; entienden que los profesionales prácticos podrían hallar útiles también estas otras técnicas. El valor del libro es enaltecido por su descripción de la aplicación clínica de técnicas que han encontrado personalmente útiles. Ello significa que las técnicas que describen no son las que ellos esperan que los profesionales hallen valiosas; se trata de aquéllas de las que los autores saben que tienen valor práctico, dado que lo han demostrado en sus propias prácticas clínicas. Sin embargo, al mencionar que los autores limitan su descripción de las técnicas no quiero decir que el libro sea pobre en cuanto a su información técnica. Por el contrario, los autores describen un vasto conjunto de técnicas terapéuticas. Entre ellas se incluyen variantes técnicas de energía muscular, liberación posicional, liberación miofascial, hidroterapia, acupresión, drenaje linfático, movilización, estiramiento y otras. De hecho, nunca he visto antes un libro que contenga descripciones precisas y detalladas de tal diversidad de técnicas aplicables en tejidos blandos. En los capítulos destinados a aplicaciones clínicas, los autores presentan muchos trastornos que cursan con dolor y disfunción de columna cervical, cráneo, hombros, brazos, manos y tórax. Pero cubren mucho más que la evaluación y la técnica de tratamiento de los tejidos blandos. Así por ejemplo, describen la disfunción articular vertebral, cómo evaluarla y su relación con los tejidos blandos. Describen asimismo una multitud de exámenes ortopédicos, neurológicos y articulares. Estas pruebas no son nuevas para los quiroprácticos, fisiatras y fisioterapeutas entrenados a la manera tradicional. Lo novedoso para muchos de ellos es el abordaje que los autores hacen de estas pruebas desde la perspectiva de los tejidos blandos. Será una refrescante modificación en la percepción de muchos profesionales prácticos entrenados de forma tradicional. Respecto de los trastornos incluidos en estos capítulos, los autores proporcionan un amplio abanico de opciones terapéuticas. Entre éstas, los métodos de rehabilitación. Describen también las precauciones apropiadas y señalan sugerencias para evitar o superar obstáculos para la mejoría o la recuperación de los pacientes. En mi opinión, algo que ha limitado el éxito clínico de muchos profesionales prácticos dedicados a tejidos blandos es su fracaso para captar los factores bioquímicos y –en menor extensión– psicosociales que ejercen una influencia negativa (de maneras directa o indirecta) sobre los tejidos blandos de sus pacientes. Así, algunos profesionales de los tejidos blandos consideran que su dominio profesional se limita al exa- men manual y el tratamiento manual directo de los tejidos blandos. Cuando juzgan qué podría contribuir al dolor y la disfunción de los tejidos blandos de un paciente, estos profesionales buscan sólo factores biomecánicos, a saber, una postura errónea, la repetición excesiva del movimiento o la mala condición de los tejidos musculares y conectivos. Esta práctica compartimentalizada se opone a una práctica holística, integrativa –tal que abarque tratamientos seguros y efectivos, sin por eso hacer referencia a qué métodos comprenden o a quién los aplica. Chaitow y DeLany proclaman este abordaje explicando que los profesionales prácticos de los tejidos blandos pueden lograr los mejores resultados clínicos en la mayor parte de los pacientes si examinan todos los tipos de factores capaces de afectar en forma adversa los tejidos blandos de los pacientes. Con gran comprensión expresan que «...existen una aparición y una mezcla constantes de influencias fundamentales sobre la salud y la enfermedad», y explican el valor de «agrupar los factores etiológicos» cuando se intenta dar sentido a los problemas clínicos del paciente. Describen los efectos interactivos adversos de los factores biomecánicos (tales como el uso exagerado y los traumatismos), los factores bioquímicos (tales como la toxicidad, las deficiencias nutricionales y los desequilibrios endocrinos) y los factores psicosociales (como la ansiedad y la depresión). La ventaja de este abordaje interactivo, escriben, consiste en que ayuda a centrar la atención del profesional sobre factores pasibles de cambio, permitiendo así un resultado terapéutico más satisfactorio. El libro constituye un superlativo ejemplo de filosofía holística, integrativa, aplicada a la atención de la salud. Durante todos estos años en que he enseñado el diagnóstico y el tratamiento referidos a los tejidos blandos a menudo he deseado un libro ideal para recomendar: uno que satisficiese los intereses académicos y al mismo tiempo, dentro de un marco conceptual holístico, proporcionase una guía para la evaluación global y la aplicación de un amplio espectro de técnicas referentes a los tejidos blandos. Ahora existe ese libro, Aplicación Clínica de las Técnicas Neuromusculares, Volumen 1, y lo recomiendo firmemente. No tengo dudas de que prontamente este libro (y su continuación, el Volumen 2) constituirán el recurso informacional estándar para los estudiantes, docentes y profesionales cuya principal preocupación sea la salud de los tejidos blandos de sus pacientes. Dr. John C. Lowe 1. Aplic. clínica I-XIX 29/9/06 15:38 Página XV PRÓLOGOS ¡Por fin un texto que realmente integra la ciencia con la artística destreza del tratamiento manual! Leon Chaitow y Judith DeLany han organizado una asombrosa visión comprehensiva acerca de la aplicación clínica efectiva de las técnicas neuromusculares. Los dos autores, ambos clínicos profesionales, comparten sus décadas de experiencia en la atención de pacientes al tiempo que brindan evidencias y explicaciones científicas detalladas en relación con el dolor y la disfunción de los tejidos blandos. Incluyen muchos ejemplos prácticos de intervención terapéutica en las afecciones que con frecuencia halla el profesional. El profesional que desee seguir un modelo global de atención capaz de enfrentarse a los desafíos propuestos por los tejidos blandos encontrará que este manual va aún más allá. Los puntos de vista, la experiencia y la investigación de Chaitow y DeLany ofrecen un modelo comprensible que tanto científicos como profesionales hallarán por demás estimulante. Ejerzo la práctica clínica desde 1975, con especialización en la prevención, el tratamiento y la atención de enfermedades de tejidos blandos, tanto deportivas como ocupacionales. Éste es el primer manual que ha combinado todo en un formato inteligible y preciso. De la descripción por Chaitow del sistema fascial y las causas del dolor a la descripción por DeLany de las técnicas neuromusculares precisas en regiones específicas, el misterio de los fenómenos neuromusculares se aclara. Siguiendo el modelo delineado por los autores, el profesional entrenado obtendrá resultados incluso con el dolor de tejidos blandos más pertinaz. Este manual ha puesto particular énfasis en el uso de técnicas de expresión que ayuden al lector a comprender los XV principios biomecánicos corporales complejos y su relación con los factores bioquímicos que contribuyen al dolor y la disfunción. No obstante las implicaciones psicosociales capaces de desafiar al profesional práctico, este texto aporta una espléndida guía e instrucción con una base científica fundada. Los autores emplean la ciencia básica para cimentar un conocimiento fundamental sobre el cual construir una mejor comprensión del dolor y la disfunción. Quedan evidenciados así los enormes beneficios que pueden obtener los pacientes a partir de la aplicación clínica sensata de las técnicas y el tratamiento neuromusculares. Estoy impresionado por los esfuerzos realizados por los autores por integrar la ciencia y el arte de la atención de la salud. Esto es particularmente difícil en los pacientes que padecen un dolor crónico debido a procesos habituales y que no ha respondido a la atención efectuada según los estándares convencionales. Este texto ha llegado con retraso no porque la información no existiese antes, sino debido a que no existía en un solo libro, con un formato comprehensivo e inteligible. Todo terapeuta interesado en proporcionar al paciente una atención tal que logre una diferencia sería sabio si invirtiese su tiempo de estudio en este texto. Le ayudará a dar sentido a una atención al paciente de nivel más elevado y a obtener resultados, así como a resolver muchos de los desafíos frecuentes con que nos enfrentamos día a día en nuestra práctica. Felicito a Leon Chaitow y Judith DeLany por su trabajo, necesario y bien realizado. Gracias. Benny F. Vaughn 1. Aplic. clínica I-XIX 29/9/06 15:38 Página XVI 1. Aplic. clínica I-XIX 29/9/06 15:38 Página XVII Prefacio La utilización clínica de la manipulación de tejidos blandos ha aumentado notoriamente en los años recientes en todas las áreas de atención de la salud que utilizan el contacto manual. Los autores creen que un texto que integre la aplicación segura y hábil de algunas de las técnicas de tejidos blandos más efectivas es tanto oportuno como necesario. La decisión de escribir este libro se basó en consecuencia en la creciente conciencia de la necesidad de un texto que describiese con cierto detalle las aplicaciones clínicas de las técnicas neuromusculares en particular y la manipulación de los tejidos blandos en general, y ello en cada una y en todas las áreas del sistema musculoesquelético. Existen numerosos textos que comunican las características de los diferentes sistemas terapéuticos manuales (osteopatía, quiropraxia, terapia física, medicina manual, tratamiento mediante masajes, etc.) y de las modalidades empleadas en cada uno de estos sistemas de atención de la salud (técnicas de impulso breve de alta velocidad, técnicas de energía muscular, liberación miofascial y muchas, muchas más). Hay asimismo excelentes textos que describen problemas circunscritos a regiones, por ejemplo la región pelviana, la articulación temporomandibular o la columna vertebral, con protocolos para la evaluación y el tratamiento, a menudo escritos desde una perspectiva particular. Cada vez más los textos editados incorporan una variedad de perspectivas cuando se dedican a una región en especial, ofreciendo al lector una visión amplia, con información detallada acerca del tema. Y luego están los volúmenes de hermoso diseño, como los producidos por Travell y Simons, que cubren el espectro del «dolor y la disfunción miofasciales» e incorporan el modelo de atención profundamente investigado y todavía en desarrollo de los mencionados. Los autores de este texto decidieron que la visión del cuerpo humano de Travell y Simons ofrecía un valioso modelo de abordaje por regiones en que basar nuestras propias perspectivas. A este modelo, satisfactor en la práctica y desde el punto de vista intelectual, hemos añadido descripciones anatómicas y fisiológicas detalladas, acopladas a soluciones clínicas prácticas a los problemas localizados en cada región. El primer volumen de este texto está dedicado a la porción superior del cuerpo y el segundo volumen, a la región de la cintura hacia abajo. Como autores hemos intentado poner en contexto la importancia relativa de las afecciones locales, dolor y/o disfunción, que constituyen como es lógico el interés central del paciente. Sin embargo, creemos que es vital que los problemas locales sean vistos por el profesional como parte de un proceso más vasto de compensación, adaptación y/o descompensación, y que se busquen las causas subyacentes (de dolor miofascial local, por ejemplo) y, cuando sea posible, se las erradique o por lo menos se las modifique. Tomamos asimismo la posición de que es parte del papel de profesional tener en cuenta tanto como sea posible las influencias tanto bioquímicas (nutricionales y hormonales, alergia, etc.) como biomecánicas (postura, patrones respiratorios, hábitos, etc.) y/o psicosociales (ansiedad, depresión, estrés, etc.) que podrían estar involucradas. De ser lo apropiado, podrían ofrecerse entonces el consejo o el tratamiento adecuados; en cambio, si el profesional no está entrenado y autorizado para hacerlo, la derivación a otros profesionales se transforma en la elección obvia. De tal modo, el foco de la atención de la salud va más allá del tratamiento de las afecciones locales y se hace holístico, en beneficio del paciente. En este volumen, la persona que aplica las técnicas se mencionará como «profesional», de manera que incluya a todos los terapeutas, médicos, enfermeros, fisioterapeutas u otros que apliquen técnicas manuales. Los métodos descritos en este texto pertenecen en gran parte al campo de la biomecánica, poniendo énfasis sobre todo en la primera descripción detallada y global de la aplicación clínica de la TNM (terapia neuromuscular en EE.UU., técnica neuromuscular en Europa). Las descripciones de las TNM siguen principalmente la versión estadounidense moderna, tal como es descrita por Judith DeLany, cuyos muchos años de compromiso con las TNM desde los puntos de vista tanto clínico como académico la hacen una autoridad líder en el tema. Las elecciones terapéuticas adicionales, entre ellas las nutricionales e hidroterapéuticas, así como los métodos corporales complementarios, tales como la energía muscular, la liberación posicional y variaciones de las técnicas de liberación miofascial, son en su mayoría contribuciones de Leon Chaitow, tanto como en gran parte los capítulos introductorios referidos a la fisiología del dolor y la disfunción. Al combinar nuestra experiencia clínica creemos que hemos ofrecido una perspectiva amplia que los lectores podrán usar como guía segura para la aplicación de los métodos descritos, en particular si han tenido entrenamiento previo en la palpación y el tratamiento de los tejidos blandos. Por consiXVII 1. Aplic. clínica I-XIX 29/9/06 15:38 Página XVIII XVIII APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I guiente, consideramos este texto un marco para la aplicación clínica de las TNM por todos aquellos que ya están calificados (y, cuando corresponda, autorizados para su práctica), así como una herramienta de aprendizaje para aquellos que se encuentran en período de formación. Queda claro que no se intenta que este texto sustituya el entrenamiento práctico con instructores experimentados. Además de las secciones de aplicación práctica, el libro ofrece capítulos que incluyen un amplio panorama de las corrientes actuales de pensamiento e investigación acerca de los fundamentos de los estados disfuncionales, brindándose para éstos en los últimos capítulos soluciones y sugerencias. Los capítulos «panorámicos» cubren los últimos hallazgos científicos y la información pertinente para la comprensión de fascia, músculos, factores neurológicos, patrones de disfunción, dolor e inflamación, puntos gatillo miofasciales, influencias emocionales y nutricionales y mucho más. Es nuestro convencimiento que la combinación del «panorama» y los detallados protocolos de TNM ofrece una base sobre la cual construir las excepcionales destrezas de palpación y tratamiento requeridas para encontrar soluciones prácticas y efectivas en relación con los cuadros de dolor crónico. LC - Londres JD - Florida 1. Aplic. clínica I-XIX 29/9/06 15:38 Página XIX Agradecimientos Los libros se escriben mediante el esfuerzo de muchas personas, aun cuando la mayor parte del equipo de apoyo permanece invisible para el lector. Humildemente expresamos nuestro reconocimiento a nuestros amigos y colegas que ayudaron en el proyecto y enriquecen nuestras vidas simplemente por el hecho de ser ellos mismos. De entre la larga lista de miembros del plantel y profesionales que dedicaron tiempo y esfuerzo a leer y comentar este texto, estamos particularmente agradecidos a Jamie Alagna, Paula Bergs, Bruno Chikly, Renée Evers, José Fernández, Gretchen Fiery, Barbara Ingram-Rice, Donald Kelley, Leslie Lynch, Aaron Mattes, Charna Rosenholtz, Cindy Scifres, Alex Spassoff, Bonnie Thompson y Paul Witt, por revisar páginas del material, a menudo con poco tiempo. Y a aquéllos cuyo trabajo ha inspirado segmentos del texto, como John Hannon, Tom Myers, David Simons, Janet Travell y otros, les ofrecemos nuestro reconocimiento de corazón por sus muchas contribuciones a las terapias miofasciales. John y Lois Ermatinger dedicaron muchas horas como modelos de las fotografías que se presentan en el libro, algunas de las cuales finalmente se transformaron en dibujos, en tanto Mary Beth Wagner destinó su tiempo a coordinar cada sesión de fotografía. Las entusiastas actitudes y la tremenda paciencia demostradas por cada uno de ellos tornó lo que podrían haber sido tareas tediosas en situaciones placenteras. Muchas personas ofrecieron su apoyo personal, con lo que surgió el tiempo necesario para escribir, entre ellas Lois Allison, Jan Carter, Linda Condon, Andrew DeLany, Valerie Fox, Patricia Guillote, Alissa Miller y Trish Solito. Estamos particularmente agradecidos a Mary Beth Wagner y Andrea Conley por manejar como malabaristas muchas, muchas tareas en tiempo real, lo que ha servido para mejorar y fortalecer este trabajo. Jane Shanks, Katrina Mather y Valerie Dearing ofrecieron su excepcional dedicación, sólo excedida por su paciencia, a hallar claridad, organización y equilibrio en el texto. El equipo de ilustración, así como los muchos autores, artistas y editores que prestaron sus obras de arte de otros libros, añadieron un impacto visual que ayudó a que el material adquiriese vida. A Mary Law le expresamos nuestro reconocimiento más profundo por su visión y compromiso con la medicina complementaria de todo el mundo. La habilidad de Mary para fomentar la organización en medio del caos, para hallar soluciones a los enormes desafíos y para brindar simplemente una escucha cuando se la necesitó la incorporó a nuestros corazones. Por fin, damos a nuestras familias las gracias más profundas por su inspiración, paciencia y comprensión siempre presentes. Su amor y sostén hicieron este proyecto posible. XIX 1. Aplic. clínica I-XIX 29/9/06 15:38 Página XX 2. Aplic. clínica 001-084 29/9/06 15:43 Página 1 1 EN ESTE CAPÍTULO: La red fascial 2 Fascia y propiocepción 2 Fascia: la continuidad colágena 2 Otras consideraciones acerca de la fascia 3 Elasticidad 3 Características plásticas y elásticas 4 Puntos gatillo, fascia y sistema nervioso 6 Resumen de las funciones de la fascia y el tejido conectivo Disfunción fascial 10 Restauración de gel a sol 11 Secuenciación terapéutica 11 El tejido conectivo y el sistema fascial 6 El tejido conectivo constituye el componente hístico individual de mayor tamaño en el organismo humano. El elemento que conocemos como fascia es una de las muchas formas de tejido conectivo. En este capítulo examinaremos algunas de las características clave y las funciones de la fascia en particular y del tejido conectivo en general, centrándonos específicamente en los modos en que: ● Estos tejidos ejercen influencia sobre el dolor y la disfunción miofasciales. ● Sus características únicas determinan cómo responden a las intervenciones terapéuticas, así como al estrés adaptativo sobreimpuesto. Para comprender la disfunción miofascial es importante tener un cuadro claro de esta red única que abarca todos los otros tejidos blandos y órganos de la anatomía, la red fascial. Centrarnos en el tratamiento en los capítulos siguientes nos requerirá un notorio esfuerzo de reducción del pensamiento, dado que identificaremos puntos focalizados de disfunción, puntos gatillo locales, tensiones musculares individuales y problemas de fijación, junto con la apropiada descripción de los tratamientos local y general que se desprenden de estas áreas y estructuras. La verdad, por cierto, es que no existe tejido alguno que actúe aisladamente; antes bien, todos ellos se encuentran ligados y entrelazados, hasta el punto de que Cuadro 1.1 Definiciones. El Stedman´s medical dictionary (1998) señala que fascia es una vaina de tejido fibroso que envuelve el cuerpo por debajo de la piel; también circunda músculos y grupos de músculos, y separa sus diferentes capas o grupos; y que tejido conectivo es el tejido de sostén o armazón del... cuerpo, conformado por las sustancias fibrosa y fundamental, con células más o menos numerosas de diversos tipos; proviene del mesénquima y éste, a su vez, del mesodermo; las variedades de tejido conectivo son el areolar o laxo, el adiposo, el denso -regular o irregular-, el fibroso blanco, el elástico, el mucoso y el linfoide, el cartílago y el hueso; la sangre y la linfa pueden considerarse tejidos conectivos cuya sustancia fundamental es un líquido. La fascia, en consecuencia, es una forma de tejido conectivo. 1 2. Aplic. clínica 2 001-084 29/9/06 15:43 Página 2 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I puede demostrarse la directa influencia de un arco caído sobre la disfunción de la articulación temporomandibular (ATM) (Janda, 1986). Cuando trabajemos sobre una región localizada será necesario que tengamos constante conciencia de que estamos ejerciendo influencia sobre todo el organismo. LA RED FASCIAL La fascia constituye una red integrada y totalmente conectada, desde las fijaciones en la cara interna del cráneo hasta la fascia de la planta de los pies. Si cualquier parte de esta red se deforma o distorsiona, pueden surgir tensiones negativas en lugares distantes y en las estructuras que ella divide, cubre, incluye y sostiene y con las cuales se conecta. Existen amplios indicios de que es aplicable la ley de Wolff (véase Cuadro 1.3), según la cual la fascia se acomoda a patrones de estrés crónico y se autodeforma, algo que a menudo precede a la deformidad de las estructuras óseas y cartilaginosas en las enfermedades crónicas. Visualicemos una colección compleja, interrelacionada y en funcionamiento simbiótico de tejidos, a saber piel, músculos, ligamentos, tendones y huesos, así como estructuras neurales, vasos sanguíneos y conductos linfáticos que los recorren y visten –todos recibiendo forma, cohesión y capacidad funcional de la fascia. Ahora imaginemos que quitamos de ello todo lo que no sea tejido conectivo. Lo que permanece seguiría mostrando la forma general del cuerpo, desde la forma del globo ocular hasta las vacías cavidades donde se aposentan los órganos. FASCIA Y PROPIOCEPCIÓN La investigación ha demostrado que: Músculo y fascia son anatómicamente inseparables. La fascia se mueve en respuesta a complejas actividades musculares que se producen sobre huesos, articulaciones, ligamentos, tendones y fascia. ● La fascia, de acuerdo con Bonica (1990), se halla decididamente implicada en la propiocepción, la que, como es obvio, es esencial para la integridad postural (véase Capítulo 3). ● La investigación llevada a cabo por J. Staubesand (mediante estudios de microscopia electrónica) demuestra que en la fascia hay «numerosas» estructuras neurosensoriales mielinizadas, lo que la relaciona tanto con la propiocepción como con la recepción del dolor (Staubesand, 1996) ● Descontadas las aferencias en articulaciones y husos musculares, la mayor parte de la propiocepción restante se da en las vainas fasciales (Earl, 1965; Wilson, 1966). ● Cuadro 1.2 Términos de la biomecánica relacionados con la fascia. Distorsión: Deformación continua (y creciente) de una sustancia viscoelástica al paso del tiempo, bajo carga constante (tracción, compresión, torsión). Histéresis: Proceso de pérdida de energía debido a la fricción surgida cuando los tejidos reciben cargas y se deshacen de ellas. Carga: Grado de fuerza (tensión) aplicado a una zona. Esfuerzo: Modificación de la forma como resultado de una tensión. Tensión: Fuerza (carga) normalizada sobre la zona en que actúa (todos los tejidos exhiben respuestas de tensión-deformación). Tixotropismo: Cualidad de los coloides por la cual cuanto más rápidamente se aplica la fuerza (carga) mayor será la respuesta del tejido. Viscoelasticidad: Potencialidad de deformación elástica cuando se aplica la carga y de retornar al estado no deformado original cuando se quita la carga. Viscoplasticidad: Deformación permanente producida porque la elasticidad potencial ha sido excedida o se mantienen las fuerzas presoras. Cuadro 1.3 Leyes biomecánicas. Los principios mecánicos que ejercen influencia sobre el cuerpo desde los puntos de vista neurológico y anatómico se rigen por leyes básicas: • Ley de Wolff: Los sistemas biológicos (incluidos los tejidos tanto blandos como duros) se deforman siguiendo las líneas de fuerza impuestas sobre ellos. ● Ley de Hooke: La deformación (resultante del estiramiento) impuesta a un cuerpo elástico es proporcional a la tensión (fuerza / carga) aplicada sobre él. ● Tercera ley de Newton: Cuando dos cuerpos interactúan, la fuerza ejercida por el primero sobre el segundo es de igual magnitud y de dirección opuesta que la fuerza ejercida por el segundo sobre el primero. ● Ley de Arndt-Schultz: Los estímulos débiles excitan la actividad fisiológica, los moderadamente fuertes la favorecen, los fuertes la retardan y los muy fuertes la bloquean. ● Ley de Hilton: El nervio que inerva una articulación también inerva los músculos que la mueven, así como la piel que cubre la inserción articular de dichos músculos. ● FASCIA: LA CONTINUIDAD COLÁGENA La fascia es una forma de tejido conectivo, constituido por el ubicuo colágeno. El armazón del cuerpo humano depende de la fascia para su forma, cohesión, separación y sostén, y para permitir los movimientos entre estructuras vecinas sin irritación. Dado que la fascia es una estructura única, desde la planta de los pies (fascia plantar) hasta la cara interna del cráneo (duramadre y meninges), son claras las implicaciones de las repercusiones que en todo el organismo tienen las distorsiones de tal estructura. Puede encontrarse un ejemplo de ello en las divisiones fasciales dentro del cráneo, las tiendas del cerebelo y la hoz del cerebro, comúnmente combadas durante las dificultades de parto (tiempo demasiado prolongado o demasiado breve en el canal del parto, fórceps, etc.), de las que en la terapia craneosacra se observa que afectan a la mecánica de todo el cuerpo por vía de su influencia sobre la fascia (y por consiguiente la musculatura) a lo largo de todo el organismo (Brookes, 1984). Leon Page (1952) expone su punto de vista acerca de la continuidad craneana de la fascia: La fascia cervical se extiende desde la base del cráneo hasta el mediastino y forma compartimientos que comprenden el esófago, la tráquea y las carótidas, dando sostén a la faringe, la laringe y la glándula tiroides. Existe una directa conti- 2. Aplic. clínica 001-084 29/9/06 15:43 Página 3 EL TEJIDO CONECTIVO Y EL SISTEMA FASCIAL 3 nuidad de la fascia, desde el ápex diafragmático hasta la base del cráneo. Se extiende a través del pericardio fibroso hacia arriba, pasando por la fascia cervical profunda, con continuidad no sólo hacia la superficie externa de los huesos esfenoides, occipital y temporal sino asimismo a través de los agujeros de la base del cráneo, alrededor de los vasos y nervios, para unirse a la duramadre. menta proporcionalmente a la velocidad de la fuerza que les es aplicada. Esto hace que el tacto suave sea fundamental si han de evitarse el arrastre viscoso y la resistencia cuando se intenta producir un cambio en estructuras fasciales restringidas o bien liberarlas, ya que son todas de conducta coloidal. OTRAS CONSIDERACIONES ACERCA DE LA FASCIA Los tejidos blandos, así como otras estructuras biológicas, poseen un grado innato de elasticidad, flexibilidad o resistencia variable, que permite que resistan a la deformación cuando se aplican fuerza o presión. Ellas proveen la potencialidad para la consecutiva recuperación del tejido al cual se ha aplicado la fuerza, de modo que retorna a su forma y tamaño iniciales. Esta cualidad elástica proviene de la capacidad de estos tejidos (blandos u óseos) de almacenar algo de la energía mecánica que les es aplicada, para utilizarla en su movimiento de retorno a su estado original. Este proceso se conoce como histéresis (véase más adelante). La fascia es coloidal, como es la mayor parte del tejido blando del organismo (un coloide se define como partículas de material sólido suspendidas en un líquido, por ejemplo, el engrudo que se utiliza para pegar papel a la pared o, de hecho, gran parte del cuerpo humano). Scariati (1991) señala que los coloides no son rígidos, sino que se adecuan a la forma de su recipiente y responden a la presión, aun cuando no son compresibles. La resistencia ofrecida por los coloides au- ELASTICIDAD Cuadro 1.4 Tejido conectivo. El tejido conectivo está compuesto por células (fibroblastos y condrocitos) y una matriz extracelular de colágeno y fibras elásticas rodeada por una sustancia fundamental constituida principalmente por glicosaminoglicanos ácidos (GAGA) y agua (Gray´s anatomy, 1995; Lederman, 1997). Sus patrones de deposición varían de lugar en lugar, en dependencia de su papel y de las tensiones aplicadas. El colágeno está compuesto por tres cadenas polipeptídicas enrolladas alrededor de sí mismas, formando hélices triples. Estos microfilamentos están organizados de modo paralelo y ligados entre sí por puentes cruzados de hidrógeno, que «adhieren» los elementos, proporcionando firmeza y estabilidad cuando se aplica tensión mecánica. El movimiento estimula a las fibras de colágeno a alinearse a lo largo de las líneas de tensión estructural, y también mejora el equilibrio de los glicosaminoglicanos y el agua, con lo que lubrican e hidratan el tejido conectivo (Lederman, 1997). Si bien estos puentes cruzados brindan sostén estructural, las lesiones, la tensión crónica y la inmovilidad causan una ligazón excesiva, que conduce a la formación de cicatrices y adherencias, las que limitan el movimiento de estos tejidos usualmente flexibles (Juhan, 1987). La pérdida del potencial alargamiento del tejido, entonces, no se debería al volumen de colágeno sino al patrón aleatorio en que éste yace y los puentes cruzados anormales que impiden el movimiento normal. A continuación de la lesión hística es importante introducir la actividad tan pronto como el proceso de curación lo permita, a fin de impedir la maduración del tejido cicatrizal y el desarrollo de adherencias cruzadas (Lederman, 1997). Dice Lederman (1997): El patrón de deposición de colágeno varía en diferentes tipos de tejido conectivo. Se trata de un proceso adaptativo relacionado con la dirección de las fuerzas impuestas al tejido. En el tendón, las fibras colágenas están organizadas según una estructura paralela; esto otorga al tendón rigidez y firmeza bajo cargas unidireccionales. En los ligamentos, la organización de las fibras es más laxa, descansando los grupos de fibras en diversas direcciones. Esto refleja las fuerzas multidireccionales a que están sujetos los ligamentos, por ejemplo durante movimientos complejos de una articulación, como flexión combinada con rotación y deslizamiento... La elastina posee una estructura similar a la del colágeno en la matriz extracelular y su deposición también depende de las tensiones mecánicas impuestas al tejido. Figura 1.1 El colágeno se produce localmente para reparar el tejido conectivo dañado (de Lederman, 1997). fibroblasto procolágeno tropocolágeno microfibrilla de colágeno subfibrilla fibrilla fibroblastos fascículo tendón 2. Aplic. clínica 4 001-084 29/9/06 15:43 Página 4 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I Cuadro 1.4 Tejido conectivo. uniones cruzadas intermoleculares ● El componente proteico es hidrofílico (es decir, extrae agua hacia el tejido), produciendo un efecto amortiguador, a la vez que mantiene el espacio entre las fibras de colágeno. ● La sustancia fundamental proporciona el medio a través del cual se intercambian otros elementos, tales como gases, nutrientes, hormonas, desechos celulares, anticuerpos y leucocitos (Juhan, 1987). ● Las condiciones en que se encuentra la sustancia fundamental, por lo tanto, pueden afectar a la velocidad de la difusión y, en consecuencia, a la salud de las células que rodea. Juhan (1987) escribe: Donde encontremos sobre todo líquido y unas pocas fibras existe un medio intercelular acuoso, ideal para las actividades metabólicas; con menos líquido y más fibras obtendremos un entramado blando y flexible capaz de mantener células de la piel o hepáticas o nerviosas en su lugar; con poco líquido y muchas fibras observaremos el material firme y fibroso de los sacos musculares, tendones y ligamentos. Si a esta matriz se añaden los condroblastos (células productoras de cartílago) y sus secreciones hialinas, conseguiremos mayor solidez; en los huesos, esta secreción cartilaginosa es reemplazada por sales minerales a fin de lograr una dureza rocosa. uniones cruzadas intramoleculares Figura 1.2 Hélices triples de colágeno ligadas entre sí por uniones cruzadas intermoleculares e intramoleculares. La elastina proporciona una cualidad de tipo elástico que consiente que el tejido conectivo se estire hasta el límite de la longitud de la fibra colágena en tanto absorbe la fuerza tensil. Si esta cualidad elástica se prolonga en el tiempo puede perder su capacidad de replegarse (como se observa en las estrías del embarazo). Cuando se aplican tensiones, el tejido puede ser estirado hasta el límite de la longitud de la fibra colágena, dependiendo la flexibilidad de la cualidad (y la cantidad) elástica, así como de la extensión de los cruzamientos ocurridos entre las fibras colágenas. Por otra parte, si se aplica repentinamente una fuerte presión, el tejido conectivo puede responder en modo débil y desgarrarse con mayor facilidad (Kurz, 1986). Rodeando a las fibras colágenas y elásticas se encuentra una sustancia fundamental viscosa como un gel, compuesta por proteoglicanos y hialuronano (antes conocido como ácido hialurónico), que lubrica estas fibras y les permite deslizarse una sobre la otra (Barnes, 1990; Gray´s anatomy, 1995). La sustancia fundamental constituye el ambiente inmediato de cada célula del organismo. ● Características plásticas y elásticas Greenman (1989) describe cómo la fascia responde a cargas y tensiones de manera tanto plástica como elástica, dependiendo su respuesta, entre otros factores, del tipo, la duración y la intensidad de la carga. Cuando se aplican gradualmente fuerzas tensionantes (indeseables o terapéuticas) a la fascia (o a otro material biológico) se presenta en primer lugar una reacción elástica en la que se permite la aparición de cierto grado de resistencia, seguida, en caso de persistir la fuerza, por lo que se conoce como distorsión: un grado variable de resistencia (que depende del estado de los tejidos). Este cambio gradual de la forma es resultado de la propiedad viscoelástica del tejido. A menos que se hayan dado cambios fibróticos irreversibles o exista otra patología, el estado del tejido conectivo puede ser modificado de una sustancia de tipo gelatinoso a un estado más soluble (acuoso) por introducción de energía, mediante la actividad muscular (movimiento activo o pasivo proporcionado por actividad o estiramiento), manipulación de los tejidos blandos (como la brindada por el masaje) o calor (como en las hidroterapias). Esta característica, llamada tixotropismo, es una propiedad de ciertos geles por la cual se hacen menos viscosos cuando son agitados o se lo somete a fuerzas de deslizamiento y retornan a su viscosidad original después de permanecer en quietud (Stedman, 1998). Sin propiedades tixotrópicas, el movimiento finalmente cesaría, debido a la solidificación de la sinovia y el tejido conectivo. Oschman señala (1997): Si la tensión, el desuso y la ausencia de movimiento hacen que el gel se deshidrate, contraiga y endurezca (una idea sustentada tanto por la evidencia científica como por las experiencias de muchos terapeutas), la aplicación de presión parece producir una rápida transformación en sol y rehidratación. La remoción de la presión permite al sistema volver a estructurarse como un gel con rapidez, pero en el proceso el tejido se transforma, tanto en su contenido hídrico como en su capacidad de conducir energía y movimiento. La sustancia fundamental se hace más porosa, un mejor medio para la difusión de nutrientes, oxígeno, productos de desecho del metabolismo y las enzimas y los bloques constructivos involucrados en el proceso de «regeneración metabólica»... Distorsión, entonces, es un término que describe con exactitud la deformación lenta y demorada pero continua en respuesta a una carga sostenida de lenta aplicación, en tanto sea lo suficientemente suave como para no provocar la resistencia del «arrastre» coloidal. Durante la distorsión, los tejidos se estiran o distorsionan («deflexión») hasta lograr un punto de equilibrio. Un ejemplo de distorsión utilizado a menudo es el que se produce en los discos intervertebrales, al comprimirse éstos en forma gradual durante los momentos transcurridos en posición erguida. La rigidez de cualquier tejido se relaciona con sus propiedades viscoelásticas y por consiguiente con la naturaleza coloidal tixotrópica del colágeno/la fascia. El tixotropismo se corresponde con la cualidad de los coloides por la cual cuan- 2. Aplic. clínica 001-084 29/9/06 15:43 Página 5 tensión/carga EL TEJIDO CONECTIVO Y EL SISTEMA FASCIAL elongación región del dedo del pie región elástica región plástica límites límites inicialmente, preelástico/inercia elástico/fisiológico desplazamiento molecular que conduce a microdesgarros y rotura completa-pérdida de propiedades mecánicas Figura 1.3 Representación esquemática de la curva tensióndeformación. to más rápidamente se aplica la fuerza (carga), más rígida será la respuesta hística –de aquí la posibilidad de que se produzca una fractura cuando una fuerza rápida se enfrenta a la resistencia del hueso. Si la fuerza se aplica gradualmente, la «energía» es absorbida y almacenada en los tejidos. La utilidad de lo antedicho en el funcionamiento de los tendones es obvia y sus implicaciones en términos terapéuticos, profunda (Binkley, 1989). Histéresis es el término empleado para describir el proceso de pérdida de energía debido a fricción y a una alteración estructural mínima que ocurre cuando los tejidos son cargados y liberados de la carga. Durante tal secuencia se producirá calor, lo que puede ser ilustrado por el modo en que los discos intervertebrales absorben la fuerza transmitida a través de ellos cuando una persona salta. Durante el tratamiento (por ejemplo tensar y relajar tejidos o aplicar presión y soltar), la inducción de histéresis reduce la rigidez y mejora la manera en que los tejidos responderán a las demandas siguientes. Las propiedades de la histéresis y la distorsión brindan gran parte de la fundamentación racional de las técnicas de liberación miofascial y ciertos aspectos de la terapia neuromuscular, y deben ser tenidas en cuenta durante la aplicación de estas técnicas. Especialmente importante es que: ● La fuerza aplicada con rapidez a estructuras colágenas conduce al endurecimiento defensivo. 5 ● La carga aplicada con lentitud es aceptada por las estructuras colágenas y admite dar comienzo a los procesos de estiramiento o distorsión. Cuando por un tiempo determinado se cargan los tejidos (el cartilaginoso, por ejemplo) que se conducen de modo viscoelástico, lo primero en acontecer es su deformación elástica. A continuación se instala un verdadero cambio de volumen, cuando el agua es forzada a abandonar el tejido, que se hace menos de tipo sol y más de tipo gel. Por último, cuando la fuerza aplicada se interrumpe, debería acaecer un regreso al estado original no deformado. Sin embargo, si se ha excedido la elasticidad potencial o se mantienen las fuerzas presoras, se desarrolla una respuesta viscoplástica y la deformación puede hacerse permanente. El tiempo que lleva a los tejidos volver a la normalidad por vía del repliegue elástico cuando cesa la aplicación de la fuerza depende de la absorción de agua por los tejidos, y esto se relaciona de modo directo con la presión osmótica y con que la viscoelasticidad potencial de los tejidos haya sido excedida o no, produciendo como resultado una respuesta viscoplástica (deformación permanente). Cantu y Grodin (1992) describen lo que consideran la característica «típica» del tejido conectivo, esto es, su «característica deformativa». Ésta se refiere a la combinación de la característica de deformación viscosa (permanente, plástica) y el estado de deformación elástica (temporal) ya expuesto. El hecho de que los tejidos conectivos respondan a la aplicación de una fuerza mecánica modificando en primer lugar su longitud, seguido por la vuelta atrás de alguna parte del cambio en tanto otra parte persiste, posee implicaciones para la aplicación de las técnicas de elongación en tales tejidos, así como para ayudarnos a entender cómo y por qué los tejidos blandos responden como lo hacen a impactos posturales y otros impactos repetitivos que ejercen una carga sobre ellos, con frecuencia durante períodos prolongados. Vale la pena subrayar que si bien las modificaciones viscoplásticas se describen como «permanentes», éste es un término relativo. No necesariamente dichos cambios son permanentes en forma absoluta, ya que el colágeno (la materia prima de la fascia/el tejido conectivo) posee una vida media limitada (300-500 días) y tal como el hueso se adapta a las tensiones que le son impuestas, así lo hace la fascia. Si las tensiones negativas (como una mala postura, etc.) son modificadas para mejor y/o se imponen «tensiones» positivas (terapéuticas) por medio de manipulación y/o ejercicios apropiados, los cambios aparentemente «permanentes» pueden modificarse para mejor. En general, las variaciones disfuncionales del tejido conectivo pueden ser mejoradas, si no con rapidez, ciertamente sí a lo largo del tiempo (Neuberger, 1953). Rasgos importantes de la respuesta del tejido a la carga son: El grado de la carga. La superficie a la cual se aplica la fuerza. ● El ritmo, la uniformidad y velocidad con que se aplica. ● El tiempo durante el cual la carga se mantiene. ● La configuración de las fibras colágenas (es decir, si son paralelas a la dirección de la fuerza o su orientación es diferente, ofreciendo mayores o menores grados de resistencia). ● La permeabilidad de los tejidos (al agua). ● ● 2. Aplic. clínica 6 001-084 29/9/06 15:43 Página 6 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I ● El grado relativo de hidratación o deshidratación del sujeto y de los tejidos implicados. ● El estado y la edad del sujeto, puesto que las cualidades elásticas y plásticas disminuyen con la edad. ● Otro factor (fuera de la naturaleza de la carga tensional) que ejerce influencia sobre el modo en que la fascia responde a la aplicación de una carga tensional, que el individuo siente respecto del proceso, se relaciona con el número de fibras colágenas y elásticas contenidas en cualquier región dada. PUNTOS GATILLO, FASCIA Y SISTEMA NERVIOSO Los cambios que se produce en el tejido conectivo y que conducen a alteraciones tales como engrosamiento, acortamiento, calcificación y erosión pueden ser el doloroso resultado de una tensión o una tracción repentinas o sostenidas. Cathie (1974) señala que muchos puntos gatillo (él los llama «manchas» disparadoras) corresponden a los puntos donde los nervios horadan los revestimientos fasciales. De aquí que la tensión o la tracción sostenidas aplicadas a la fascia pueda llevar a diversos grados de atrapamiento fascial de estructuras neurales y en consecuencia a un amplio abanico de síntomas y disfunciones. Los receptores neurales dentro de la fascia informan al sistema nervioso central como parte del cualquier proceso adaptativo, siendo particularmente importantes para ello los corpúsculos de Paccini (que informan al SNC acerca del índice de aceleración del movimiento que se está produciendo en la zona), debido a su participación en las respuestas reflejas. Otra aferencia neural al conjunto de actividad y respuestas a la tensión biomecánica involucra las estructuras fasciales, como tendones y ligamentos, los que contienen mecanorreceptores altamente especializados y sensitivos, así como estaciones de información propioceptiva (véase Estaciones de información, Capítulo 3). Por otra parte: ● Investigadores alemanes han demostrado que la fascia es «regularmente» penetrada (por medio de «perforaciones») por una tríada de estructuras (vena, arteria, nervio) (Staubesand, 1996). ● Éstas parecen corresponderse con las perforaciones fasciales previamente identificadas por Heine, que fueron correlacionadas (correlación del 82%) con los puntos de acupuntura conocidos (Heine, 1995). ● Muchas de estas estructuras neurales fasciales son sensoriales y pueden estar comprometidas en los síndromes dolorosos. Staubesand expresa: Los receptores que encontramos en la fascia de los miembros inferiores de seres humanos podrían ser responsables de diversos tipos de sensaciones de dolor miofascial... Otro aspecto más específico consiste en la inervación y conexión directa de la fascia con el sistema nervioso autónomo. Actualmente parecería que el tono fascial podría ser influenciado y regulado por el estado del sistema nervioso autónomo... la intervención sobre el sistema fascial podría tener efecto sobre el sistema nervioso autónomo en general y sobre los órganos sobre los que ejerce efecto directo (Schleip, 1998). RESUMEN DE LAS FUNCIONES DE LA FASCIA Y EL TEJIDO CONECTIVO La fascia se halla involucrada en numerosas actividades bioquímicas complejas. ● El tejido conectivo proporciona una matriz de sostén a estructuras más altamente organizadas y se adhiere extensamente a los músculos, a los que reviste. ● Las fibras musculares individuales se encuentran recubiertas por el endomisio, conectado al perimisio, más firme, que rodea a los fascículos. ● Las fibras del perimisio se adhieren al epimisio, aún más firme, el cual rodea al músculo en su totalidad y se adhiere a los tejidos fasciales cercanos. ● Puesto que contiene células mesenquimatosas de tipo embrionario, el tejido conectivo aporta un tejido generalizado capaz de dar origen, en ciertas circunstancias, a elementos más especializados. ● Proporciona (por medio de sus planos fasciales) vías para los nervios, los vasos sanguíneos y las estructuras linfáticas. ● Muchas de las estructuras neurales de la fascia son de naturaleza sensorial. ● La fascia aporta mecanismos limitantes por diferenciación de bandas de retención, poleas fibrosas y ligamentos de control, así como asistencia en la producción y el control armoniosos del movimiento. ● Allí donde el tejido conectivo es de textura floja, permite el movimiento entre las estructuras adyacentes y, por formación de bolsas, reduce los efectos de la presión y la fricción. ● La fascia profunda envaina y preserva el contorno característico de los miembros y promueve la circulación en venas y vasos linfáticos. ● La fascia superficial, que forma el panículo adiposo, permite el almacenamiento de grasa y brinda asimismo una superficie de cubrimiento que ayuda en la conservación del calor corporal. ● En virtud de su actividad fibroblástica, el tejido conectivo ayuda en la reparación en caso de lesión, mediante deposición de fibras colágenas (tejido cicatrizal). ● La capa envolvente de fascia profunda, así como los tabiques intermusculares y las membranas interóseas, proporcionan vastas superficies usadas en la fijación muscular. ● Las mallas de tejido conectivo laxo contienen el «líquido hístico» y proporcionan un medio esencial por el cual los elementos celulares de otros tejidos son puestos en relación funcional con la sangre y la linfa. ● Esto ocurre parcialmente por difusión y en parte por medio del transporte hidrocinético estimulado por alteraciones en los gradientes de presión –por ejemplo, entre el tórax y la cavidad abdominal durante la inhalación y la exhalación. ● El tejido conectivo posee una función nutricia y alberga casi un cuarto de todos los líquidos corporales. ● La fascia es uno de los principales campos en que se dirimen los procesos inflamatorios (Cathie, 1974) (véase Capítulo 7). ● Los líquidos y los procesos infecciosos se trasladan a menudo a lo largo de los planos fasciales (Cathie, 1974). 2. Aplic. clínica 001-084 29/9/06 15:44 Página 7 EL TEJIDO CONECTIVO Y EL SISTEMA FASCIAL 7 Cuadro 1.5 Trenes fasciales de Myers (Myers, 1997). Línea dorsal superficial (LDS) Figura 1.4 Línea fascial dorsal superficial (reproducida con permiso del Journal of Bodywork and Movement Therapies, 1997; 1 (2): 95). Tom Myers, un distinguido maestro de la integración estructural, describió una cantidad de grupos de cadenas miofasciales clínicamente útiles. Las conexiones entre las diferentes estructuras («continuos funcionales prolongados») que esta manera de pensar permite serán descritas y mencionadas cuando se discutan en el texto los protocolos de tratamiento. Son de particular importancia para ayudar a poner atención (por ejemplo) a patrones disfuncionales de la extremidad inferior que impactan de modo directo (por vía de estas cadenas) en estructuras de la parte superior del cuerpo. La línea lateral comprende una cadena que incluye: ● los músculos peroneos, que unen las bases de los metatarsianos 1 y 5 con la cabeza del peroné ● el tracto iliotibial, el tensor de la fascia lata y el glúteo mayor, que unen la cabeza peronea con la cresta ilíaca ● los oblicuos externos, los oblicuos internos y (más profundamente) el cuadrado lumbar, que unen la cresta ilíaca con las costillas inferiores Las cinco cadenas fasciales principales La línea dorsal superficial (Figura 1.4) comprende una cadena que incluye: ● la fascia plantar, que une la superficie plantar de los dedos de los pies con el calcáneo ● el gastrocnemio (= los gemelos), que une el calcáneo con los cóndilos femorales ● los músculos isquiotibioperoneos que unen los cóndilos femorales con las tuberosidades isquiáticas ● el ligamento subcutáneo, que une las tuberosidades isquiáticas con el sacro ● la fascia lumbosacra, el sistema erector de la columna y el ligamento de la nuca, que unen sacro y occipital ● la fascia del cuero cabelludo, que une el occipital con la eminencia frontal. La línea frontal superficial (Fig. 1.5) comprende una cadena que incluye: ● el compartimiento anterior y el periostio de la tibia, que unen la superficie dorsal de los dedos del pie con la tuberosidad tibial ● el recto femoral, que une la tuberosidad tibial con la espina ilíaca anteroinferior y el tubérculo del pubis ● el recto abdominal y las fascias pectoral y esternal, que unen el tubérculo del pubis y la espina ilíaca anteroinferior con el manubrio esternal ● el esternocleidomastoideo, que une el manubrio esternal con la apófisis mastoides del hueso temporal. Línea frontal superficial (LFS) Figura 1.5 Línea fascial frontal superficial (reproducida con permiso del Journal of Bodywork and Movement Therapies, 1997; 1 (2): 97). 2. Aplic. clínica 8 001-084 29/9/06 15:44 Página 8 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I Cuadro 1.5 (Continuación) ● los intercostales externos y los intercostales internos, que unen las costillas inferiores con las costillas restantes ● el esplenio del cuello, el iliocostal cervical, el esternocleidomastoideo y (más profundamente) los escalenos, que unen las costillas con las apófisis mastoides del hueso temporal. La línea espiral comprende una cadena que incluye: ● el esplenio cefálico, que se enrolla de un lado al otro, uniendo la cresta occipital (digamos a la derecha) con las apófisis espinosas de la columna cervical inferior y torácica superior a la izquierda ● continuando en esta dirección, los romboides (a la izquierda) se unen por el borde medial de la escápula con el serrato mayor y las costillas (aún a la izquierda), enrollándose alrededor del tronco por vía de los oblicuos externos y la aponeurosis abdominal a la izquierda, para conectarse con los oblicuos internos a la derecha y luego a un firme punto de anclaje en la espina ilíaca anterosuperior (lado derecho) ● desde la espina ilíaca anterosuperior, el tensor de la fascia lata y el tracto iliotibial se unen con el cóndilo tibial lateral ● el tibial anterior une el cóndilo tibial lateral con el primer metatarsiano y el cuneiforme ● desde este aparente punto final de la cadena (primer metatarsiano y cuneiforme) surge el peroneo largo para unirse con la cabeza peronea ● el bíceps femoral conecta la cabeza del peroné con la tuberosidad isquiática ● el ligamento sacrotuberoso une la tuberosidad isquial con el sacro ● la fascia sacra y el sistema erector de la columna unen el sacro con la cresta occipital. La línea frontal profunda describe diversas cadenas alternativas que comprenden las estructuras anteriores a la columna vertebral (por ejemplo internamente): ● el ligamento longitudinal anterior, el diafragma, el pericardio, el mediastino, la pleura parietal, la fascia prevertebral y la fascia de los escalenos, que conectan la columna lumbar (cuerpos y apófisis transversas) con las apófisis transversas cervicales y por vía del músculo complejo menor a la porción basilar del occipital ● otras uniones de esta cadena podrían comprender una conexión entre la parte posterior del manubrio esternal y el hueso hioides por vía de los músculos subhioideos y ● la fascia pretraqueal entre el hioides y el cráneo/la mandíbula, involucrando a los músculos suprahioideos ● los músculos mandibulares, que unen el maxilar inferior con cara y cráneo. Myers incluye en su descripción de las cadenas aquellas estructuras de los miembros inferiores que conectan el tarso con la columna lumbar inferior, con lo que la vinculación se hace ● Los factores químicos (nutricionales) ejercen influencia directa sobre la conducta fascial. Pauling (1976) demostró que «en gran parte, el resultado de la deprivación de ácido ascórbico (vitamina C) consiste en un déficit de tejido conectivo, que es extensamente responsable de la fortaleza de los huesos, los dientes y la piel y está constituido por colágeno, una proteína fibrosa». ● Los histiocitos del tejido conectivo son parte de un importante mecanismo de defensa contra la invasión bacteriana, debido a su actividad fagocitaria. ● Asimismo, los histiocitos desempeñan un papel como barredores, al remover desechos celulares y material extraño. completa. Hay cadenas adicionales más pequeñas que involucran los brazos, que se describen como sigue: Línea dorsal del brazo ● La amplia superficie del trapecio une la cresta occipital y las apófisis espinosas cervicales con la espina del omóplato y la clavícula ● el deltoides, junto con el tabique intermuscular lateral, conecta la escápula y la clavícula con el epicóndilo lateral ● el epicóndilo lateral se halla unido a la mano y los dedos por medio del tendón extensor común ● otro recorrido en el dorso del brazo puede originarse en los romboides, uniendo las apófisis transversas torácicas con el borde medial de la escápula ● a su vez, la escápula está unida al olécranon del cúbito por el infraespinoso y el tríceps ● el olécranon se conecta con el dedo meñique por vía del periostio cubital. ● un rasgo de «estabilización» del dorso del brazo incluye al músculo dorsal ancho y a la fascia toracolumbar, que conectan el brazo con las apófisis espinosas, la fascia sacra contralateral y el glúteo mayor, que a su vez se adjuntan a la vaina femoral ● el vasto lateral conecta la vaina femoral a la tuberosidad tibial y por esta vía al periostio de la tibia. La línea frontal del hueso incluye: ● los músculos dorsal ancho, redondo mayor y pectoral mayor se adhieren al húmero en las cercanías del tabique intramuscular medial, conectándolo con el dorso troncal ● el tabique intramuscular medial conecta el húmero con el epicóndilo medial, que a su vez se conecta con la cara palmar de mano y dedos por medio del tendón flexor común ● una línea adicional al frente del brazo comprende el pectoral menor, el ligamento costocoracoides, el haz neurovascular braquial y la fascia clavipectoral, adhiriéndose a la apófisis coracoides ● la apófisis coracoides proporciona asimismo la adherencia al bíceps braquial (y al coracobraquial), uniéndola al radio y el pulgar por vía del compartimiento flexor del antebrazo ● una línea de «estabilización» en el frente braquial comprende el pectoral mayor, que se une a las costillas tal como los oblicuos externos, siguiendo hasta el tubérculo púbico, donde se realiza la conexión con el primer aductor (aductor mediano) contralateral y el grácil del muslo, la pata de ganso y el periostio tibial. En las exposiciones acerca de los patrones disfuncionales locales que involucran a las regiones cervical, torácica, del hombro y braquial, en los próximos capítulos, será útil tener en mente las conexiones musculares y fasciales directas que resalta Myers, de modo de que no se olvide nunca la posibilidad de influencias distantes. ● El tejido conectivo es un importante «neutralizador» o detoxicante de toxinas tanto endógenas (las que se producen en condiciones fisiológicas) como exógenas. ● La barrera mecánica constituida por la fascia posee importantes funciones defensivas en casos de infección y toxemia. ● La fascia, en consecuencia, no es sólo una estructura de trasfondo con una pobre función además de su obvio papel de sostén, sino un tejido ubicuo, resistente y vivo que se halla profundamente involucrado en casi todos los procesos fundamentales de la estructura, el funcionamiento y el metabolismo corporales. 2. Aplic. clínica 001-084 29/9/06 15:44 Página 9 EL TEJIDO CONECTIVO Y EL SISTEMA FASCIAL ● En términos terapéuticos hay poca lógica en considerar el músculo como una estructura separada de la fascia, dada su tan íntima relación. 9 ● Remuévase al tejido conectivo de la escena y cualquier músculo que quede será una estructura gelatinosa sin forma ni capacidad funcional. Cuadro 1.6 Tensegridad. La tensegridad, término acuñado por el arquitecto e ingeniero Buckminster Fuller, representa un sistema caracterizado por un conjunto discontinuo de elementos compresivos (puntales) que se mantienen juntos, erguidos y/o movidos por una red tensional continua (Myers, 1999; Oschman, 1997). Fuller, uno de los pensadores más originales del siglo XX, desarrolló un sistema geométrico basado en formas tetraédricas (de cuatro lados) encontradas en la naturaleza, que maximizan la fortaleza en tanto ocupan un espacio mínimo (máxima estabilidad con un mínimo de materiales) (Juhan, 1987). A partir de estos conceptos diseñó el domo geodésico, incluido el pabellón de EE.UU. de la Expo'67, en Montreal. A En realidad, las estructuras tensegritales se hacen más fuertes cuando son tensionadas, dado que la carga aplicada se distribuye no sólo al área que la recibe en forma directa sino a toda la estructura (Barnes, 1990). Emplean elementos tanto compresivos como tensionales. Cuando se aplican los principios de la tensegridad al cuerpo humano fácilmente pueden observarse los huesos y discos intervertebrales como unidades compresivas discontinuas y los tejidos miofasciales (músculos, tendones, ligamentos, fascias y en cierto grado los discos) como elementos tensionales. Cuando se aplica la carga (como al incorporarse), los tejidos tanto óseos como miofasciales distribuyen la tensión surgida. B Figura 1.6 A y B. Estructuras basadas en la tensegridad (reproducido con permiso del Journal of Bodywork and Movement Therapies, 1997; 1 (5): 300-302). Acerca de la tensegridad señala Juhan: Además de esta presión hidrostática (ejercida por cada compartimiento fascial y no sólo por la cubierta externa), el armazón de tejido conectivo –en conjunción con los músculos activos– brinda otro tipo de fuerza tensional, crucial para la estructura erguida del esqueleto. No estamos constituidos por pilas de ladrillos que descansan con seguridad uno sobre otro, sino antes bien por polos y alambres cuya estabilidad descansa no en lisas superficies apiladas sino en ángulos apropiados de los polos y en tensiones equilibradas de los alambres... En ningún lugar del esqueleto existe una superficie horizontal única que proporcione una base estable para alguna cosa a apilar sobre ella. Nuestro diseño no fue concebido por un albañil. El peso aplicado a cualquier hueso provocaría que éste se deslice a lo largo de sus articulaciones, si no fuese por los equilibrios tensionales que lo mantienen en su lugar y controlan su pivoteamiento. Al igual que los radios de una estructura tensegritaria simple, nuestros huesos actúan más como miembros espaciadores que compresivos; en verdad, porta más peso el cableado del sistema conectivo que los radios óseos. Oschman (1997) coincide y añade: Robbie (1977) llega a la notoria conclusión de que los tejidos blandos que rodean a la columna vertebral, cuando se hallan bajo la tensión apropiada, pueden realmente elevar cada vértebra por sobre la que se encuentra debajo. Ve a la columna vertebral como un mástil tensegrital. Los diversos ligamentos forman «cabestrillos» capaces de soportar el peso del cuerpo sin aplicación de fuerzas compresivas a las vértebras y los discos intervertebrales. En otras palabras, la columna vertebral no es, como usualmente se la retrata, una simple pila de ladrillos, cada uno de ellos amortiguado por un disco intervertebral. Más adelante continúa Oschman: Las células y sus núcleos constituyen sistemas tensegritales (Coffey, 1985; Ingber y Folkman, 1989; Ingber y Jamieson, 1985). Excelentes investigaciones han documentado cómo el sistema gravitatorio conecta por vía de una familia de moléculas denominadas integrinas los citoesqueletos de las células de todo el cuerpo. Las integrinas «adhieren» todas las células corporales a las células vecinas y a la matriz de tejido conectivo que las rodea. Un importante estudio de Wang et al. (1993) documenta que las moléculas integrinas portan tensión de la matriz extracelular a través de la superficie celular al citoesqueleto, que se comporta como una matriz tensegrital. Ingber (1993a, b) ha demostrado cómo la forma y la función celulares son reguladas por la tensión interactuante y el sistema de compresión dentro del citoesqueleto. Levin (1997) informa que una vez que se instalan las formas esféricas que conforman las estructuras tensegritales (como en las células corporales) se desarrolla un armazón polifacético que presenta veinte caras triangulares. Se trata del icosaedro tensegrital construido jerárquicamente (en griego, icosa significa veinte), que apilado con otros forma un número infinito de tejidos. Dicho autor (Levin, 1997) explica por otra parte los aspectos arquitectónicos de la tensegridad en su relación con el cuerpo humano. Discute el trabajo de White y Panjabi (1978), que han demostrado que toda porción del cuerpo con libertad para moverse en cualquier dirección posee doce grados de libertad: la capacidad de rotar alrededor de tres ejes en cada dirección (seis grados de libertad), más la capacidad de trasladarse en tres planos en cualquier dirección (otros seis grados de libertad). Y se pregunta: ¿Cómo se estabiliza esto? 2. Aplic. clínica 10 001-084 29/9/06 15:44 Página 10 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I Cuadro 1.6 (Continuación) Figura 1.8 La estructura de la rueda de bicicleta permite que una carga compresiva se distribuya en el borde de la red tensional. Parece lógico que para fijar en el espacio un cuerpo con doce grados de libertad se necesiten doce limitaciones. Fuller (1975) así lo prueba: este principio queda demostrado en una rueda de bicicleta con radios de alambre. Un mínimo de doce rayos tensionales fija rígidamente el cubo de la rueda en el centro (cualquier cantidad mayor a doce constituye meramente un mecanismo de seguridad en caso de fallo). Figura 1.7 Estructuras basadas en la tensegridad. DISFUNCIÓN FASCIAL Mark Barnes (1997) expresa: Las restricciones fasciales pueden crear patrones de estiramiento anormales capaces de apiñarse o empujar las estructuras óseas fuera de su alineamiento apropiado, conduciendo a la compresión de las articulaciones y produciendo dolor y/o disfunción. También las estructuras neurales y vasculares pueden quedar atrapadas por estas restricciones, causando cuadros neurológicos o isquémicos. El acortamiento del fascículo miofascial puede limitar su longitud funcional, reduciendo su potencia, su contractilidad potencial y su capacidad de desaceleración. La facilitación de una modificación positiva en este sistema (por intervención terapéutica) constituiría un evento clínicamente relevante. Cantu y Grodin (1992) han señalado que «la respuesta del tejido conectivo (fascia) normal a la inmovilización proporciona una base para la comprensión de los cuadros por traumatismo». La siguiente secuencia disfuncional ha quedado demostrada (Akeson y Amiel, 1977; Amiel y Akeson, 1983; Evans, 1960): ● Cuanto más prolongada es la inmovilización, mayor será la cantidad de infiltrado encontrada. Levin señala que los rayos cargados de tensión transmiten cargas compresivas desde el borde al centro en tanto el cubo permanece suspendido en su red tensegritaria de rayos: «La carga se distribuye uniformemente alrededor del aro y su carga se halla colgada del cubo al igual que una hamaca entre los árboles». Otros ejemplos de tensegridad en la vida habitual son la raqueta de tenis y el juguete infantil denominado escala de Jacob. En el cuerpo este principio arquitectónico se observa en muchos tejidos, específicamente en la forma en que el sacro se encuentra suspendido entre los huesos ilíacos, como se detallará en el Volumen 2 de este texto. ● Si la inmovilización continúa más allá de 12 semanas se observa pérdida de colágeno; sin embargo, en los primeros días de cualquier restricción se produce un grado significativo de pérdida de sustancia fundamental, en particular glicosaminoglicanos y agua. ● Puesto que uno de los propósitos principales de la sustancia fundamental consiste en la lubricación de los tejidos que separa (fibras colágenas), su pérdida conduce de manera inevitable a que la distancia entre dichas fibras se reduzca. ● La pérdida de la distancia entre fibras hace que el colágeno pierda su capacidad de deslizarse suavemente, estimulando el desarrollo de adherencias. ● Ello permite la formación de puentes entre las fibras colágenas y el tejido conectivo de reciente formación, lo cual reduce el grado de extensibilidad fascial, puesto que las fibras adyacentes se unen más y más estrechamente. ● Debido a la inmovilidad, estas nuevas conexiones entre fibras no recibirán una carga tensional que las guíe hacia un entramado direccional, y se depositarán al azar. ● Respuestas similares se observan en los tejidos conectivos ligamentosos y periarticulares. ● La movilización de los tejidos restringidos puede revertir los efectos de la inmovilización, siempre que ésta no se haya producido durante un período excesivo. 2. Aplic. clínica 001-084 29/9/06 15:44 Página 11 EL TEJIDO CONECTIVO Y EL SISTEMA FASCIAL hueso fibra muscular tendón hueso 11 fibra muscular tendón Figura 1.9 A: La deshidratación de la sustancia fundamental puede causar el retorcimiento de las fibras colágenas. B: La presión sostenida puede dar por resultado la transformación temporal de la sustancia fundamental en un sol, lo que permite que las fibras colágenas retorcidas se alarguen, reduciendo así el estiramiento muscular (reproducido con permiso de Journal Bodywork and Movement Therapies, 1997; 1 (5): 309). ● Si debido a la alteración se instalan procesos inflamatorios y más inmovilización se produce una evolución más severa, al desencadenar el exudado inflamatorio el proceso de la contractura, conduciendo al acortamiento del tejido conectivo. ● Esto significa que luego de la alteración pueden ocurrir simultáneamente dos procesos separados: puede haber un desarrollo de tejido cicatrizal en los tejidos traumatizados y, por otra parte, fibrosis en los tejidos circundantes (como resultado de la presencia de exudado inflamatorio). ● Cantu y Gradin (1992) brindan un ejemplo: «El hombro puede quedar congelado debido a una adherencia cicatrizal macroscópica en los pliegues de la cápsula inferior... Y un hombro congelado también puede ser causado por capsulitis, en cuyo caso toda la cápsula se retrae». ● En consecuencia, la capsulitis podría ser el resultado de una fibrosis que involucre toda la trama capsular, más que de la formación localizada de una cicatriz en el sitio de la alteración. RESTAURACIÓN DE GEL A SOL Mark Barnes (1997) insiste en que los métodos terapéuticos que intentan ocuparse de esta suerte de modificación del tejido conectivo fascial (resumida antes en relación con un traumatismo o una inmovilización) consistirían en «elongar y ablandar el tejido conectivo, creando profundidad y amplitud tridimensionales permanentes». Para lograrlo, dice: Lo más importante es el cambio de la sustancia fundamental de gel a sol. Ello ocurre con el realineamiento fásico de los cristales expuestos a campos electromagnéticos. Esto puede darse como evento piezoeléctrico (cambiando una fuerza mecánica en energía eléctrica), lo cual modifica la carga eléctrica del colágeno y los proteoglicanos dentro de la matriz extracelular. Para opinar así, Barnes basa su comentario en la evidencia científica relacionada con la conducta del tejido conectivo, que analiza las propiedades de la fascia desde el punto de vista de estudios que incluyen los cristales líquidos y los eventos piezoeléctricos (Athenstaedt, 1974; Pischinger, 1991). A menudo, la terapia manual apropiadamente aplicada puede lograr estos cambios, sugiere Barnes, si incluye estiramiento, presión directa, liberación miofascial u otros abordajes. Todos estos elementos forman parte de las intervenciones de la terapia neuromuscular. SECUENCIACIÓN TERAPÉUTICA Cantu y Grodin (1992), en su evaluación del complejo miofascial, concluyen que los abordajes terapéuticos que planifican una secuencia en sus protocolos de tratamiento tal que involucre los tejidos superficiales (lo que incluye las respuestas autónomas) y los tejidos más profundos (lo que ejerce influencia sobre los componentes mecánicos del sistema musculoesquelético), y que también se ocupen del factor movilidad (el movimiento), cumplen con los requerimientos del organismo cuando se tratan problemas disfuncionales. Las TNM, tal como se presentan en este texto, adoptan este abordaje comprehensivo y logran por lo menos algunos de sus efectos benéficos debido a su influencia sobre la fascia. En los capítulos siguientes observaremos cómo las influencias que provienen del sistema nervioso, los procesos inflamatorios y los patrones de uso afectan (y son afectados por) la red fascial. En el segundo volumen se verá cómo los principios de tensegridad, tixotropismo y equilibrio postural conforman una parte intrincada de los fundamentos de la integridad estructural del cuerpo entero. 2. Aplic. clínica 12 001-084 29/9/06 15:44 Página 12 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I Cuadro 1.7 Patrones posturales (fasciales) (Zink y Lawson, 1979). Zink y Lawson describieron patrones de conformación de los patrones posturales, determinados por la compensación y la descompensación de la fascia. ● La compensación fascial se observa como útil y benéfica y, sobre todo, como adaptación funcional (es decir, sin síntomas obvios) por parte del sistema musculoesquelético, por ejemplo, en respuesta a anomalías tales como un miembro inferior más corto o a uso excesivo. ● La descompensación describe el mismo fenómeno, pero solamente en relación con una situación en que los cambios adaptativos se ven como disfuncionales, con producción de síntomas, evidenciando un fallo de la adaptación homeostática. ● Zink y Lawson observaron que el 20% de las personas cuyo patrón compensatorio no alternaba presentaba antecedentes de mala salud. ● El tratamiento de los PCC o de los patrones fasciales descompensados tiene por objetivo intentar, tanto como sea posible, la producción de un grado simétrico de movilidad rotatoria en los sitios clave de cruzamiento. ● Los métodos terapéuticos intentan lograr esto mediante abordajes que van desde técnicas directas de energía muscular hasta técnicas indirectas de liberación posicional. Evaluación de la preferencia hística Área occipitoatlantoidea (Figura 1.10) Al examinar las «preferencias» hísticas en diferentes áreas, es posible clasificar patrones en formas clínicamente útiles: ● patrones ideales (carga adaptativa mínima transferida a otras regiones) ● patrones compensados que alternan su dirección de área en área (por ejemplo atlantooccipital, cervicotorácica, toracolumbar, lumbosacra), de naturaleza comúnmente adaptativa ● patrones descompensados que no alternan y que habitualmente son resultado de un traumatismo. El paciente se halla en posición supina. El profesional está sentado detrás de su cabeza y mece la región cervical superior. ● El cuello está completamente flexionado. ● El occipital se encuentra rotado sobre el atlas para evaluar la preferencia hística al rotar la cabeza con lentitud hacia la izquierda y luego hacia la derecha. ● ● Evaluación funcional de los patrones posturales fasciales Zink y Lawson (1979) han descrito métodos para examinar la preferencia hística. ● Existen cuatro sitios de cruzamiento donde observar las tensiones fasciales: occipitoatlantoideo (OA), cervicotorácico (CT), toracolumbar (TL) y lumbosacro (LS). ● Estos sitios son investigados respecto de su rotación y preferencias de inclinación lateral. ● La investigación de Zink y Lawson demostró que la gente presenta en su mayoría patrones alternantes de preferencia rotatoria; aproximadamente un 80% de las personas muestra un patrón común de «lectura» izquierda - derecha - izquierda - derecha (denominado patrón compensatorio común o PCC) a partir de la región occipitoatlantoidea hacia abajo. A B Figura 1.10 Posiciones manuales alternativas para la evaluación de la preferencia direccional de los tejidos en la región cervical superior. Figura 1.11 A y B: Posiciones manuales para la evaluación de la preferencia direccional de los tejidos en la región cervicotorácica superior. 2. Aplic. clínica 001-084 29/9/06 15:44 Página 13 EL TEJIDO CONECTIVO Y EL SISTEMA FASCIAL 13 Cuadro 1.7 (Continuación) Área cervicotorácica (Figura 1.11) ● El paciente está sentado con una postura relajada y el profesional se halla detrás de él, con las manos colocadas cubriendo las regiones mediales del trapecio superior, de modo que los dedos descansen sobre las clavículas. ● Las manos evalúan el área mediante palpación en busca de las preferencias de «firmeza/flojedad», introduciendo un ligero grado de rotación a la izquierda y luego a la derecha, a la altura de la unión cervicotorácica. Área toracolumbar ● El paciente se encuentra en posición supina y el profesional está de pie con el paciente a la altura de su cintura, mirando hacia la región cefálica; el profesional coloca sus manos sobre las estructuras torácicas y los dedos lateralmente a lo largo de las vainas costales inferiores. ● Tratando la estructura a palpar como un cilindro, las manos evalúan la preferencia del tórax inferior por rotar alrededor de este eje central, hacia un lado y luego hacia el otro. Área lumbosacra ● El paciente está en posición supina y el profesional se encuentra de pie con el paciente a la altura de su cintura, mirando BIBLIOGRAFÍA hacia la región cefálica; el profesional coloca sus manos sobre las estructuras pélvicas anteriores, usando el contacto como «rueda de timón» para evaluar la preferencia hística al rotar la pelvis alrededor de su eje central, en tanto busca información acerca de sus preferencias de «firmeza/flojedad». NOTA: Las modificaciones pueden ser estimuladas manteniendo los tejidos en sus posiciones «flojas» y en sus posiciones «firmes» e introduciendo una contracción isométrica, o bien teniendo los tejidos en el límite, esperando una liberación. Este último abordaje induciría la liberación miofascial en respuesta a una carga suave y sostenida. Preguntas a continuación de un ejercicio de evaluación: 1. ¿Hubo un patrón «alternante» en las preferencias hísticas? 2. ¿Hubo una tendencia de la preferencia hística a ser la misma en todas o en la mayoría de las áreas examinadas? 3. En este último caso, ¿se trataba de un sujeto cuya salud estaba más comprometida que la del promedio -de acuerdo con la sugerencia de Zink y Lawson? 4. Por medio de cualesquiera de los métodos sugeridos en la «Nota» anterior, ¿es usted capaz de producir un grado más equilibrado de preferencia hística? 2. Aplic. clínica 14 001-084 29/9/06 15:44 Página 14 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I 2. Aplic. clínica 001-084 29/9/06 15:44 Página 15 EN ESTE CAPÍTULO: Información esencial acerca de los músculos 16 Tipos de músculos 16 Fuentes de energía muscular 17 Músculos y aporte sanguíneo 17 Principales tipos de contracción voluntaria 20 Terminología 20 Tono y contracción musculares 20 Áreas vulnerables 21 Tipos musculares 21 Actividad muscular cooperativa 22 Espasmo, tensión, atrofia musculares 24 Espasmo 24 Contractura 24 Sensibilidad al estiramiento aumentada 25 Influencia viscoelástica 25 Atrofia y dolor de espalda crónico 25 ¿Qué es debilidad? 25 Patrones engañosos 26 Implicaciones articulares 26 ¿Cuándo deben dejarse librados a su curso el dolor y la disfunción? 26 Músculos benéficamente hiperactivos 27 Somatización: la mente y los músculos 27 Pero, ¿cómo saber? 27 2 Músculos En este capítulo centraremos nuestra atención en los que son los principales movilizadores y estabilizadores del cuerpo, los músculos. Es necesario comprender aquellos aspectos de su estructura, función y disfunción que puedan ayudar a hacer una selección de las intervenciones terapéuticas y a aplicar éstas de manera tan adecuada y efectiva como sea posible. El esqueleto proporciona al cuerpo un armazón apropiadamente rígido, con facilidad para moverse en sus uniones y Figura 21. Las milagrosas posibilidades del equilibrio humano (reproducido con permiso de Gray´s anatomy, 1995). 15 2. Aplic. clínica 16 001-084 29/9/06 15:44 Página 16 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I articulaciones. Sin embargo, es el sistema muscular (al que da cohesión la fascia, véase Capítulo 1) el que sostiene e impele a este armazón, brindándonos la capacidad de expresarnos por medio del movimiento, en actividades que van desde cortar madera hasta la cirugía cerebral, desde subir montañas hasta dar un masaje. Casi todo, desde la expresión facial hasta el latido cardíaco, depende del funcionamiento muscular. Los músculos sanos y bien coordinados reciben una multitud de señales del sistema nervioso y responden a ellas, proporcionando la oportunidad de realizar un movimiento coherente. Cuando por uso excesivo, mal uso, abuso, desuso, enfermedad o traumatismo la suave interacción entre los sistemas nervioso, circulatorio y musculoesquelético se altera, el movimiento se hace difícil, restringido, comúnmente doloroso y algunas veces imposible. Los patrones disfuncionales que afectan al sistema musculoesquelético (véase Capítulo 5) y surgen de este trasfondo conducen a adaptaciones compensatorias, con necesidad de intervenciones terapéuticas, rehabilitatorias y/o educacionales. Este capítulo iluminará algunas de las cualidades únicas del sistema muscular. Con tal fundamento será posible dar comienzo a la exploración de los muchos patrones disfuncionales capaces de interferir en la calidad de vida y crear modificaciones dolorosas en el armazón, lo cual da lugar a cambios degenerativos. Debido a que la anatomía y la fisiología musculares se hallan adecuadamente cubiertas en otros lugares (véase una lista de lecturas recomendadas al final de este capítulo), la información contenida en este capítulo se presentará en gran parte en forma resumida, con un análisis más completo de algunos temas específicos (los tipos musculares, por ejemplo), debido a la importancia que tienen en relación con la terapia neuromuscular. INFORMACIÓN ESENCIAL ACERCA DE LOS MÚSCULOS Figura 2.2 Detalles de la intrincada organización del músculo esquelético (reproducido con permiso de Gray´s anatomy, 1995). (Fritz, 1998; Jacob y Falls, 1997; Lederman, 1998; Liebenson, 1996; Schafer, 1987) TIPOS DE MÚSCULOS Los músculos esqueléticos provienen del mesénquima embrionario y poseen la particular habilidad de contraerse cuando se los estimula neuralmente. ● Las fibras musculares esqueléticas están compuestas por una célula única con cientos de núcleos. ● Las fibras están organizadas en haces (fascículos), que rellenan el tejido conectivo los espacios que quedan entre las fibras (el endomisio), y a la vez rodean los fascículos (el perimisio). ● Los músculos enteros se encuentran rodeados por un tejido conectivo más denso (la fascia, véase Capítulo 1), conocido como epimisio. ● El epimisio conforma un continuo con el tejido conectivo de las estructuras circundantes ● La longitud de las fibras musculares individuales puede variar desde unos pocos milímetros hasta unos sorprendentes 30 cm (en el sartorio, por ejemplo), con un diámetro de 10 a 60 µm. ● Las fibras musculares pueden ser genéricamente agrupadas en: ● Longitudinales (o en banda o paralelas), con fascículos prolongados, en su mayoría orientados según el eje longitudinal del cuerpo o sus partes. Estos fascículos favorecen una acción veloz y se hallan usualmente involucrados en el espectro de movimiento (por ejemplo, el sartorio o el bíceps braquial). ● Pennado, con fascículos que se dirigen en ángulo hacia el tendón central del músculo (su eje longitudinal). Estos fascículos favorecen el movimiento de fuerza y por su forma se dividen en unipennados (flexor digital largo), bipennados, con un aspecto de plumas (recto femoral, peroneo largo) y multipennados (deltoides), de acuerdo con la configuración de sus fibras en relación con sus inserciones tendinosas. ● Circulares, como en los esfínteres. 2. Aplic. clínica 001-084 29/9/06 15:44 Página 17 MÚSCULOS en banda en banda con intersecciones tendinosas tricipital 17 triangular cuadrilateral digástrico fusiforme cruzado espiral unipennado bipennado radial multipennado Figura 2.3 Tipos de configuración de las fibras musculares (reproducido con permiso de Gray´s anatomy, 1995). ● Triangulares o convergentes, en que un origen amplio finaliza en una fijación estrecha, como en el pectoral mayor. ● Espirales o enrollados, como en el dorsal ancho o el elevador de la escápula. FUENTES DE ENERGÍA MUSCULAR ● Los músculos son los generadores de la fuerza corporal. Con el fin de lograr esta función requieren una fuente de potencia, que obtienen de su capacidad de producir energía mecánica a partir de energía ligada químicamente (en forma de adenosintrifosfato o ATP). ● Cierto grado de la energía así producida se almacena en los tejidos contráctiles para su uso consecutivo cuando se produce la actividad. La fuerza generada por los músculos esqueléticos se emplea para producir o bien impedir el movimiento, de modo que induzca movilidad o asegure la estabilidad. ● Las contracciones musculares pueden describirse en relación con lo que se ha denominado un continuo de fuerza, que varía desde un grado de fuerza muy pequeño, capaz de mantenerse prolongadamente, hasta una contracción con toda la fuerza, que puede sostenerse durante períodos muy breves. ● Cuando la contracción implica más del 70% de la fuerza disponible, el flujo sanguíneo se reduce y la disponibilidad de oxígeno disminuye. MÚSCULOS Y APORTE SANGUÍNEO La Gray´s anatomy (1975, pág. 483) explica cómo sigue el intrincado aporte sanguíneo en el músculo esquelético: El aporte sanguíneo a los músculos proviene de las ramas musculares de las arterias vecinas. En muchos de ellos, las ramas de la arteria principal y el nervio ingresan juntos en un solo paquete, llamado hilio neurovascular. Por lo general, hay arterias subsidiarias, que ingresan por la periferia o cerca de los extremos del músculo. Éstas se ramifican en arterias más pequeñas y arteriolas, que a su vez se ramifican en los tabiques del perimisio. Estos capilares yacen en el endomisio, principalmente en forma paralela a las fibras musculares, si bien presentan frecuentes 2. Aplic. clínica 18 001-084 29/9/06 15:44 Página 18 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I anastomosis transversas, formando un enrejillado tridimensional. La Gray´s anatomy también señala que el lecho capilar de los músculos predominantemente rojos (músculos de tipo 1 posturales, véase más adelante) es holgadamente más denso que el de los músculos blancos (de tipo 2, fásicos). La investigación ha demostrado que existen en el músculo esquelético dos circulaciones claramente diferenciadas (Grant y Payling Wright, 1968). La circulación nutricia proviene de ramas arteriolares que ingresan por el hilio neurovascular. Penetran al endomisio, donde toda la sangre pasa a través del lecho capilar antes de su colección en vénulas y venas, para abandonar nuevamente el músculo a través del hilio. De manera alternativa, algo de sangre llega a las arteriolas del epimisio y el perimisio, donde hay unos pocos capilares. Aquí son abundantes las anastomosis arteriovenosas (la unificación de vasos sanguíneos), y la mayor parte de la sangre retorna a las venas sin pasar por los capilares; este circuito constituye por consiguiente una vía no nutricia (colateral), a través de la cual la sangre puede pasar cuando el flujo del lecho capilar del endomisio está interrumpido, esto es, durante la contracción. De este modo, la sangre se mantendría en movimiento pero no nutriría los tejidos a los cuales estaba destinada cuando por cualquier razón el acceso al lecho capilar está bloqueado. Esto es de particular importancia para las técnicas presoras profundas, diseñadas para crear una «compresión isquémica» cuando por ejemplo se tratan los puntos gatillo miofasciales. Ello significa que si se aplica la compresión isquémica la sangre destinada a los tejidos y obstruida por esta presión (sobre el punto gatillo) se difundirá por otro lugar hasta que la presión sea liberada, momento en el cual se dará la afluencia repentina a los tejidos previamente isquémicos. Algunas áreas del cuerpo poseen anastomosis relativamente ineficientes, siendo denominadas hipovasculares. Ellas son particularmente susceptibles a la lesión y la disfunción. Es ejemplo de lo dicho el tendón del supraespinoso, el que según se informa se corresponde con «el sitio más habitual de tendinitis, calcificación y rotura espontánea del manguito de los rotadores» (Cailliet, 1991; Tulos y Bennett, 1984). Otros sitios hipovascularizados son la inserción del tendón del infraespinoso y la cara intraescapular del tendón bicipital (Brewer, 1979). El drenaje linfático de los músculos ocupe por vía de los capilares linfáticos, que se encuentran en las vainas del epimisio y el perimisio. Convergen hacia vasos linfáticos de mayor tamaño, que viajan cercanos a las venas al abandonar el músculo. Cuadro 2.1 Sistema linfático. Ponerse en contacto con la linfa es conectarse con la dimensión líquida del organismo (Chikly, 1996). conectivo del cuerpo. Una vez que se halla en los primeros capilares linfáticos, el líquido intersticial recibe el nombre de linfa. El sistema linfático sirve como sistema de recolección y filtrado de los líquidos intersticiales del cuerpo en tanto remueve sus desechos celulares. Es capaz de procesar los materiales de desecho del metabolismo celular y de proporcionar una firme línea de defensa contra invasores extraños, mientras recaptura los elementos proteicos y el contenido hídrico para su reciclaje en el cuerpo. Por medio de su «memoria inmune» las células linfocíticas, que residen en la linfa y son parte del sistema inmune en general, reconocen a los invasores (antígenos) y actúan rápidamente para neutralizarlos. Este sistema de defensa durante la invasión y consecutiva limpieza del campo de batalla hace que el sistema linfático sea esencial para la salud del organismo. La colección comienza en los espacios intersticiales cuando una parte de la sangre circulante es tomada por el sistema linfático. Este líquido está compuesto principalmente por grandes partículas excretadas, desechos y otros materiales de los cuales podría ser necesario recuperar proteínas o que podría ser necesario eliminar. Las partículas extrañas y las bacterias patógenas son examinadas por los ganglios linfáticos, interpuestos a lo largo del curso de los vasos. Los ganglios también producen linfocitos, lo que hace que su localización en diversos puntos a lo largo de la vía de transporte sea conveniente en el caso de hallar material infeccioso. Los ganglios linfáticos (Chikly, 1996) filtran y purifican capturan y destruyen toxinas ● reabsorben alrededor del 40% de los líquidos linfáticos, concentrando así la linfa en tanto reciclan el agua removida ● producen linfocitos maduros-glóbulos blancos que destruyen bacterias, células infectadas con virus, sustancias extrañas y materiales de desecho. ● Organización del sistema El sistema linfático comprende una extensa red de capilares linfáticos, una serie de vasos recolectores y ganglios linfáticos. Se asocia con el sistema linfoide (ganglios linfáticos, bazo, timo, amígdalas, apéndice, tejido linfoide mucoso tal como las placas de Peyer y la médula ósea), principal responsable de la respuesta inmune (Braem, 1994; Chikly, 1996). El sistema linfático constituye: un componente defensivo esencial del sistema inmune un portador de desechos (particularmente pesados y grandes), en beneficio del sistema circulatorio ● un transportador de nutrientes liposolubles (e incluso de grasa) desde el tracto digestivo hasta el torrente sanguíneo. ● ● La producción de linfocitos aumenta (en los ganglios) cuando se incrementa el flujo linfático (por ejemplo, mediante las técnicas de drenaje linfático). ● Chikly (1996) observa que: El sistema linfático es una segunda vía de regreso al corazón, paralela al sistema venoso. El líquido intersticial es un líquido de gran importancia. Es el verdadero medio interno (Claude Bernard, 1813-1878) en que las células se encuentran inmersas, que recibe sus sustancias nutritivas y rechaza los productos colaterales dañinos. [El líquido intersticial] se origina en los espacios de tejido La red capilar linfática constituida por vasos de tamaño ligeramente superior al de los capilares sanguíneos drena líquido hístico de casi todos los tejidos y órganos con vascularización sanguínea. El sistema circulatorio sanguíneo es un sistema cerrado que da inicio ciegamente en los espacios intersticiales. En el momento en que el líquido ingresa a un capilar linfático una válvula labiada le impide su regreso a los espacios intersticiales. Los líquidos, ahora denominados «linfa», continúan avanzando a través de estos vasos «precolectores», que se vacían en los colectores linfáticos. Los colectores presentan válvulas cada 6-20 mm, directamente entre dos a tres capas de músculos espiralados, 2. Aplic. clínica 001-084 29/9/06 15:44 Página 19 MÚSCULOS 19 Cuadro 2.1 (Continuación) pulpa blanca bazo vasos linfáticos aferentes ganglio linfático torrente sanguíneo retorno por vía de los vasos linfáticos eferentes drenaje linfático médula ósea tejido extravascular, que incluye tejido conectivo, epitelios, tejido linfoide no encapsulado intestinal, etc. Figura 2.4 Un linfangión (se muestra en el círculo ampliado). denominándose la unidad un linfangión (Figura 2.4). La alternancia de válvulas y músculos da a estos vasos una característica forma «moniliforme», similar a las perlas en un collar. Los linfangiones se contraen de manera peristáltica, lo que ayuda a que los líquidos sean presionados a través de un sistema valvular. Cuando se los estimula, los músculos pueden aumentar en grado sustancial (hasta 20 veces) la capacidad de todo el sistema linfático (Chikly, 1996). El más grande los vasos linfáticos es el conducto torácico, que comienza en la cisterna de Pecquet, una gran estructura con forma de saco dentro de la cavidad abdominal localizada aproximadamente a nivel de la segunda vértebra lumbar. El conducto torácico, que contiene líquidos linfáticos de ambas extremidades inferiores y todas las vísceras abdominales excepto parte del hígado, corre posteriormente al estómago y los intestinos. Los líquidos linfáticos de la extremidad superior izquierda, el tórax izquierdo y el costado izquierdo del cráneo y el cuello se vuelcan en él inmediatamente antes de que se vacíe en la vena subclavia izquierda o bien se vuelcan cerca de la vena yugular interna, la unión braquicefálica o directamente en la vena subclavia. El conducto linfático derecho drena la extremidad superior derecha, el costado derecho de la cabeza y el cuello y el lado derecho del tórax, y se vacía de manera similar al del lado izquierdo. La estimulación de los linfangiones (y en consecuencia del movimiento de la linfa) se da como resultado de la automovilidad de los linfangiones (potenciales eléctricos del sistema nervioso autónomo) (Kurz, 1986). Al contraerse los músculos espiralados de los vasos, fuerzan a la linfa a través de la válvula labiada, la cual impide su retorno. Por otra parte, la tensión de las fibras musculares del siguiente linfangión (por un mayor volumen líquido del segmento) conduce a una contracción muscular refleja (estimulada internamente) produciéndose así ondas peristálticas a lo largo del vaso linfático. Hay asimismo receptores de tensión externos, que pueden ser activados mediante métodos manuales de drenaje linfático, produciéndose un peristaltismo similar. El movimiento de la linfa se incrementa también por la respiración, dado que la alteración de la presión intratorácica produce succión en el conducto torácico y la cisterna de Pecquet, aumentando así el movimiento de la linfa en el conducto, con lo que es presionada en dirección del arco venoso (Kurz, 1986, 1987). Las contracciones de los músculos esqueléticos, el movimiento de las extremidades, la velocidad del movimiento de la sangre en las venas en que los conductos se vacían y la pulsación de las arterias cercanas contribuyen todos al movimiento linfático (Wittlinger y Wittlinger, 1982). La exposición al frío, las ropas estrechas, la falta de ejercicio y el consumo excesivo de proteínas pueden estorbar el flujo linfático (Kurz, 1986; Wittlinger y Wittlinger, 1982). La contracción de los músculos vecinos comprime los vasos linfáticos, moviendo la linfa en las direcciones determinadas por sus válvulas; una extremidad inmovilizada recibe una cantidad extremadamente pequeña de linfa, mientras que el flujo aumenta debido a movimientos activos o pasivos. Este hecho se ha utilizado en la clínica para reducir la diseminación de toxinas a partir de 2. Aplic. clínica 20 001-084 29/9/06 15:44 Página 20 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I Cuadro 2.1 (Continuación) tejidos infectados mediante la inmovilización de las regiones pertinentes. Por el contrario, el masaje ayuda a fluir la linfa desde regiones edematizadas (Gray´s anatomy, 1995). Por recuperación de hasta el 20% de los líquidos intersticiales, el sistema linfático auxilia al sistema venoso (y por consiguiente al corazón) en su responsabilidad en el transporte de regreso de las grandes moléculas de proteína y desechos a la circulación general. Además, los linfocitos remueven partículas por medio de la fagocitosis, es decir, el proceso de ingestión y digestión celulares de sustancias sólidas (otras células, bacterias, porciones de tejido necrosado, partículas extrañas). Cuando el líquido retorna a las venas ya ha sido ultrafiltrado, condensado y altamente concentrado. En efecto, si el sistema linfático no volviese a obtener el 2-20% del líquido rico en proteínas que escapó al intersticio (gran parte del cual el sistema venoso es incapaz de recuperar), el cuerpo desarrollaría probablemente grandes edemas y una autointoxicación, muriendo en el término de 24-48 horas (Chikly, 1996; Guyton, 1986). En cambio, cuando se aplican técnicas de drenaje linfático a personas con afecciones cardíacas se deberá tener cuidado en evitar incrementos excesivos en el volumen del flujo linfático, ya que el sistema venoso debe acomodar la carga una vez que el líquido ha sido entregado a las venas subclavias. El aumento importante de la carga podría significar un esfuerzo excesivo para el corazón. La circulación linfática se separa en dos capas. La circulación superficial, que en las extremidades constituye aproximadamente el 60-70% de la circulación linfática (Chikly, 1996), se localiza inmediatamente por debajo de la unión dermoepidérmica. La circulación muscular y visceral profunda, por debajo de la fascia, es activada por la contracción muscular; inversamente, la circulación superficial no es directamente estimulada por el ejercicio. Por otra parte, en el tracto digestivo los capilares linfáticos (lácteos) del yeyunoíleon absorben grasa y nutrientes liposolubles, que a través de la circulación sanguínea alcanzan en última instancia al hígado (Braem, 1994). Las técnicas manuales o mecánicas de drenaje linfático son modos efectivos de aumentar la remoción de linfa de tejidos inactivos o edematizados. Las técnicas manuales usan una presión extremadamente leve, que aumenta el movimiento de la linfa por estiramiento cruzado y longitudinal de los filamentos de anclaje que PRINCIPALES TIPOS DE CONTRACCIÓN VOLUNTARIA Las contracciones musculares pueden ser: Isométricas (sin producción resultante de movimiento) Isotónicas concéntricas (en que el acortamiento del músculo produce aproximación de sus fijaciones y de las estructuras a las que el músculo se fija), o ● Isotónicas excéntricas (en que el músculo se alarga durante su contracción, por lo que las fijaciones se separan entre sí durante la contracción muscular). ● ● TONO Y CONTRACCIÓN MUSCULARES El músculo muestra excitabilidad: la capacidad para responder a estímulos y, por medio de éstos, de ser capaz de abren los capilares linfáticos, permitiendo así que el líquido intersticial ingrese en el sistema linfático. Por otro lado, las fuerzas invasoras (como las creadas por las técnicas de deslizamiento con presión profunda) pueden dar lugar a una inhibición temporal del flujo linfático por inducción de espasmo de los músculos linfáticos (Kurz, 1986). El movimiento linfático puede ser reactivado luego mediante el empleo de técnicas manuales que estimulen los linfangiones. Si bien cada caso debe ser considerado en forma individual, numerosas afecciones, desde el edema posquirúrgico hasta la retención premenstrual de líquidos, pueden extraer beneficio del drenaje linfático. Sin embargo, existen entidades en las que debería prestarse atención a determinadas precauciones o en que el drenaje linfático estaría contraindicado. Entre estos últimos, algunos de los procesos más graves son: ● infecciones agudas e inflamación aguda (generalizada y localizada) ● trombosis ● problemas circulatorios ● enfermedades cardíacas ● hemorragia ● cánceres malignos ● problemas tiroideos ● flebitis aguda. Los procesos en que podría haber beneficio con el drenaje linfático pero ante los cuales se tendrá cautela son: ● ciertos edemas, de acuerdo con su causa, como en la insuficiencia cardíaca ● estenosis carotídea ● asma bronquial ● quemaduras, cicatrices, magulladuras, molas ● cirugía abdominal, radiación o hemorragia o dolor indeterminados ● remoción del bazo ● grandes problemas renales o insuficiencia renal ● menstruación (drenaje previo a la menstruación) ● infecciones ginecológicas, fibromas o quistes ● algunos embarazos (en particular en los primeros 3 meses) ● infecciones o inflamación crónicas ● hipotensión. contraerse activamente, extenderse (alargarse) o replegarse elásticamente desde una posición de distensión, así como de relajarse pasivamente cuando el estímulo cesa. Lederman (1998) sugiere que el tono muscular de un músculo en reposo se relaciona con elementos biomecánicos: una mezcla de tensión fascial y del tejido conectivo con presión del líquido intramuscular, sin input (ingreso de información) neural (no mensurable mediante el EMG). Si el músculo se ha alterado morfológicamente, por ejemplo debido a acortamiento crónico o a un síndrome compartimental, el tono muscular se hallará alterado y será palpable incluso en reposo. Este autor lo diferencia del tono motor, mensurable por medio del EMG y presente en un músculo en reposo sólo en circunstancias anormales, como por ejemplo cuando hay estrés psicológico o una actividad protectora. El tono motor es fásico o tónico, dependiendo de la naturaleza de la actividad demandada al músculo: mover algo (fá- 2. Aplic. clínica 001-084 29/9/06 15:44 Página 21 MÚSCULOS 21 sico) o estabilizarlo (tónico). En los músculos normales, ambas actividades se desvanecen cuando las demandas gravitacionales y de actividad están ausentes. La contracción se produce en respuesta a un impulso nervioso motor que actúa sobre las fibras musculares. La fibra nerviosa motora activará siempre más de una fibra muscular; la colección de fibras inervadas se denomina unidad motora. Cuanto mayor es el grado de control fino que se requiere que un músculo produzca, menos fibras musculares de ese músculo inervará la fibra nerviosa. Esto puede ir desde 6 a 12 fibras musculares inervadas por una única motoneurona en los músculos extrínsecos del ojo hasta una motoneurona que inerva 2.000 fibras en los grandes músculos de las extremidades inferiores (Gray´s anatomy, 1973). Debido a que existe una distribución difusa de la influencia que va de una sola motoneurona a todo el músculo (es decir que la influencia neural no necesariamente se corresponde con las divisiones fasciculares), sólo unas pocas fibras requieren estar activas para ejercer influencia sobre el músculo en su totalidad. La unidad contráctil funcional de una fibra muscular es la sarcómera, que contiene filamentos de actina y miosina. Dichos miofilamentos (de actina y miosina) interactúan con el fin de acortar la fibra muscular. La Gray´s anatomy (1973) describe el proceso como sigue: Se distinguen dos tipos de miofilamentos en cada sarcómero, los finos, de un diámetro de aproximadamente 5 nm, y los gruesos, de un diámetro de alrededor de 12 nm, y se los ha caracterizado respectivamente como actina y miosina. Cada filamento de actina se fija en un extremo a una banda Z y queda libre en el otro; allí, estos filamentos se interdigitan con los filamentos de miosina... En el músculo contraído los filamentos de actina se han deslizado en relación con la miosina hacia el centro del sarcómero, acercando así las bandas Z adheridas entre sí, con acortamiento de toda la unidad contráctil... La contracción muscular puede ser causada por la producción y rotura sucesivas de las conexiones cruzadas entre los filamentos gruesos de miosina y los finos de actina, en forma cíclica, empujando los finos entre los gruesos, hacia el centro del sarcómero. ÁREAS VULNERABLES ● Para transferir fuerza a su lugar de fijación, las unidades contráctiles se fusionan con las fibras colágenas del tendón que fija el músculo al hueso. ● En el área de transición, entre músculo y tendón, estas estructuras prácticamente se «pliegan» juntas, aumentando la fuerza en tanto reducen la calidad elástica. ● Esta mayor capacidad de control de las fuerzas de cizallamiento se logra a expensas de la capacidad del tejido para manejar las fuerzas tensiles. ● La posibilidad de alteración aumenta en aquellas localizaciones en que el tejido muscular elástico hace una transición al tendón menos elástico y finalmente al hueso no elástico –los sitios de fijación del cuerpo. Figura 2.5 Del músculo entero a los elementos actina y miosina en el sarcómero (reproducido con permiso de Gray´s anatomy, 1995). TIPOS MUSCULARES Las fibras musculares se presentan en diversos tipos de unidades motoras: básicamente el tipo 1, lento, rojo, tónico, y el tipo 2, rápido, blanco, fásico (véase más adelante). Las del tipo 1 son resistentes a la fatiga, en tanto las de tipo 2 se fatigan con mayor facilidad. Todos los músculos muestran una mezcla de tipos de fibras (1 y 2), si bien en la mayoría existe un predominio de uno u otro, de acuerdo con las principales tareas del músculo (estabilizador postural o movilizador fásico). 2. Aplic. clínica 22 001-084 29/9/06 15:44 Página 22 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I Las que se contraen lentamente (fibras de contracción lenta) se clasifican como de tipo 1 (Engel, 1986; Woo, 1987). Poseen un almacenamiento muy bajo de glucógeno aportador de energía, pero portan elevadas concentraciones de mioglobina y mitocondrias. Estas fibras se fatigan lentamente y están implicadas sobre todo en tareas posturales y de estabilización. El efecto del uso excesivo, el mal uso, el abuso o el desuso de los músculos posturales (véase Capítulos 4 y 5) consiste en que a lo largo del tiempo se acortarán. Esta tendencia al acortamiento es un distingo clínicamente importante entre las fibras musculares del tipos 1 y 2 a la tensión (véase más adelante). Existen asimismo diversas formas de fibras fásicas (de tipo 2), en particular: ● Tipo 2a (fibras de contracción rápida), que se contraen más velozmente que las de tipo 1 y son moderadamente resistentes a la fatiga, con concentraciones relativamente elevadas de mitocondrias y mioglobina. ● Tipo 2b (fibras glicolíticas de contracción rápida), menos resistentes a la fatiga y que dependen más de fuentes glicolíticas de energía, con bajos niveles de mitocondrias y mioglobina. ● Tipo 2m (fibras superrápidas), que dependen de una estructura miosínica única que junto con un elevado contenido de glucógeno las diferencia de las otras fibras de tipo 2 (Rowlerson, 1981). Se las halla principalmente en los músculos de las mandíbulas. Como ya se mencionó, la tensión prolongada de las fibras musculares de tipo 1 las hace acortarse, mientras que las fibras de tipo 2 sometidas a una tensión similar se debilitarán sin acortarse en toda su longitud (sin embargo, pueden desarrollar áreas localizadas de contractura de sarcómeros, por ejemplo donde evolucionan puntos gatillo sin acortamiento global). El acortamiento/la firmeza de un músculo postural no implica necesariamente fuerza. El examen de estos músculos puede demostrar que son fuertes o débiles. No obstante, un músculo fásico débil no se acortará globalmente y su examen siempre mostrará debilidad. El tipo de fibra no es totalmente fijo, toda vez que existen evidencias acerca de la adaptabilidad potencial de los músculos; de tal modo, las fibras musculares de contracción lenta pueden transformarse en fibras de contracción rápida y viceversa (Lin, 1994). Un ejemplo de esta potencialidad, de profunda importancia clínica, es el de los músculos escalenos. Lewit (1985) confirma que se los puede clasificar como músculos posturales o fásicos. Si a los escalenos, que son preponderantemente fásicos y están dedicados al movimiento, se les imponen funciones posturales (por ejemplo, cuando hay un grado inapropiado de respiración torácica superior que compromete a las costillas superiores, las cuales se elevan regularmente para permitir la inhalación) y en consecuencia se encuentran regularmente estirados, su tipo de fibras se alterará y se acortarán, como sucedería con cualquier músculo postural cuando es crónicamente estirado. Entre los músculos posturales más importantes que aumentan su tono en respuesta a una disfunción se hallan: ● Trapecio (superior), esternocleidomastoideo, elevador de la escápula y regiones superiores del pectoral mayor en la parte superior del tronco, y flexores de los brazos. ● Cuadrado lumbar, sistema erector de la columna, oblicuo del abdomen y psoasilíaco, en la parte inferior del tronco. ● Tensor de la fascia lata, recto femoral, bíceps femoral, aductores (largo, corto y mayor), piriforme, músculos isquiotibioperoneos y semitendinoso, en las regiones pelviana y de la extremidad inferior. Los músculos fásicos, que se debilitan en respuesta a la disfunción (es decir, son inhibidos), comprenden los músculos paravertebrales (no así el sistema erector de la columna), los escalenos y los flexores profundos del cuello, el deltoides, las zonas abdominales (o inferiores) del pectoral mayor, las porciones media e inferior del trapecio, los romboides, el serrato mayor, el recto abdominal, los glúteos, los músculos peroneos, los vastos y los extensores de los brazos. Los grupos musculares, como el de los escalenos, son equívocos. Si bien a menudo se los clasifica entre los músculos fásicos, es así como comienzan su vida, pueden transformarse en posturales si se les exige lo suficiente (véase antes). ACTIVIDAD MUSCULAR COOPERATIVA Pocos músculos, si hay alguno, trabajan aisladamente, involucrando la mayor parte de los movimientos el esfuerzo combinado de dos o más, en tanto uno de ellos actúa como «movilizador principal» o agonista. Casi todos los músculos esqueléticos poseen un antagonista que lleva a cabo la acción opuesta, siendo uno de los ejemplos más obvios el de los flexores (bíceps braquial) y extensores (tríceps braquial) del codo. Los movilizadores principales presentan usualmente músculos sinergistas, que los asisten y se contraen casi al mismo tiempo. Un ejemplo de estos papeles sería la abducción de la cadera, en que el glúteo medio es el movilizador principal, en tanto el tensor de la fascia lata actúa en forma sinérgica y los aductores de la cadera actúan como antagonistas, presentando inhibición recíproca (IR) por la acción de los agonistas. La IR es el fenómeno fisiológico en que hay inhibición automática de un músculo cuando su antagonista se contrae, lo que también se conoce como ley de Sherrington. El movimiento sólo puede producirse con normalidad si hay coordinación de todos los elementos musculares interactuantes. En muchos movimientos complejos habituales, como por ejemplo cómo incorporarse desde la posición sentada, está implicada una gran cantidad de actividades reflejas involuntarias, en gran parte inconscientes. Ello significa que la alteración de tales patrones deberá involucrar un proceso de reaprendizaje o reorganización de los patrones. La acción más importante de un antagonista acontece al principio de un movimiento, cuando su función consiste en facilitar un inicio suave y controlado del movimiento por el agonista y sus sinergistas, aquellos músculos que comparten y apoyan el movimiento. Cuando los músculos agonistas y antagonistas se contraen simultáneamente, actúan desde un papel fijador estabilizante. 2. Aplic. clínica 001-084 29/9/06 15:45 Página 23 MÚSCULOS 23 esternocleidomastoideo pectoral mayor oblicuo del abdomen flexores porción superior del trapecio elevador de la escápula deltoides dorsal ancho sacroespinoso cuadrado lumbar cuadrado lumbar psoasilíaco piriforme aductor largo aductor mayor tensor de la fascia lata recto femoral bíceps femoral semitendinoso semimembranoso gastrocnemio (gemelos) sóleo tibial posterior A B Figura 2.6 Principales músculos posturales. A: Anterior. B: Posterior (reproducido con permiso de Chaitow, 1996). Cuadro 2.2 Categorización alternativa de los músculos. El uso excesivo, el mal uso o el desuso musculares producen un desequilibrio muscular en que ciertos músculos tienden al acortamiento, mientras otros tienden a distenderse (es decir, se inhiben). Norris (1995a, b, c, d, e, 1998) denomina los músculos de acuerdo con sus principales funciones, esto es, «estabilizadores» o «movilizadores». Según la investigación de Norris (1995a, b, c, d, e, 1998), los músculos inhibidos/débiles se alargan, aportando a la inestabilidad de la región en que operan, siendo los «estabilizadores» los que presentan esta tendencia; en otras palabras, si son inhibidos debido a desacondicionamiento se hacen incapaces de ejercer adecuadamente el papel de uniones estabilizadoras en su «postura neutra». Los músculos «estabilizadores» que caen dentro de esta categoría (es decir, los que están situados a mayor profundidad, son contractores lentos y presentan una tendencia a distenderse y alargarse cuando son desacondicionados) son el transverso abdominal, el multífido del raquis, los oblicuos internos, las fibras mediales del oblicuo externo, el cuadrado lumbar, los flexores profundos del cuello, el serrato mayor, la porción inferior del Estabilizador alargado o hipoactivo 1. glúteo medio 2. glúteo mayor 3. transverso abdominal 4. trapecio inferior 5. flexores profundos del cuello 6. serrato mayor 7. diafragma trapecio y los glúteos mayor y mediano. Estos músculos pueden correlacionarse en alto grado (excepto el cuadrado lumbar) con los músculos denominados por Lewit (1999) y Janda (1983) «fásicos». Los músculos de contracción rápida, más superficiales, con tendencia al acortamiento (es decir, «movilizadores» en la terminología de Norris) incluyen el grupo suboccipital, el esternocleidomastoideo, la porción superior del trapecio, el elevador de la escápula, el psoasilíaco y los músculos isquiotibioperoneos. Ellos comprenden la categoría de músculos «posturales» según la descripción de Lewit, Janda y Liebenson. Norris los denomina «movilizadores» porque cruzan por más de una articulación. La redefinición de «posturales» como «movilizadores» parece ser confusa, y muchos autores (Liebenson, 1999) prefieren referirse a estos músculos simplemente como «con tendencia al acortamiento». A continuación se resumen ejemplos de patrones de desequilibrio que surgen cuando ciertos músculos se distienden y alargan en tanto sus sinergistas se sobrecargan y sus antagonistas se acortan: Sinergista hiperactivo tensor de la fascia lata, cuadrado lumbar, piriforme iliocostal lumbar y músculos isquiotibioperoneos recto abdominal elevador de la escápula, trapecio superior esternocleidomastoideo pectoral mayor/menor La observación Con frecuencia, la observación puede proporcionar evidencias de un desequilibrio que involucra a patrones cruzados de debilidad/alargamiento y acortamiento. Para evaluar el desequilibrio Antagonista acortado aductores del muslo psoasilíaco, recto femoral iliocostal lumbar pectoral mayor suboccipital romboides escalenos, pectoral mayor muscular puede emplearse una cantidad de exámenes: inspección postural, pruebas de longitud muscular, patrones de movimiento y tiempos de resistencia interna. La postura es valiosa porque brinda una observación rápida. 2. Aplic. clínica 24 001-084 29/9/06 15:45 Página 24 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I Cuadro 2.2 (Continuación) Inhibición/debilidad/alargamiento musculares transverso abdominal serrato mayor trapecio inferior flexores profundos del cuello glúteo medio glúteo mayor Signo observable ombligo protruyente escápula alada cintura escapular elevada (hombros «góticos») mandíbula saliente pelvis desnivelada al apoyar sobre un solo pie nalga hundida Pruebas de resistencia interna Las pruebas de «resistencia isométrica interna» se pueden llevar a cabo en músculos con tendencia a alargarse, a fin de evaluar su capacidad para mantener el alineamiento articular en una zona neutra. Por lo general, un músculo alargado mostrará pérdida de resistencia cuando se lo examina en posición acortada. Esto puede ser investigado por el profesional posicionando pasivamente antes el músculo en una posición acortada y evaluando luego el tiempo durante el cual el paciente puede retener el músculo en esa posición. Son diversos los métodos utilizados, entre ellos 10 repeticiones de la posición retenida durante 10 segundos cada vez. Alternativamente puede requerirse una retención única de 30 segundos. Si el paciente no puede mantener la posición en forma activa desde el momento del posicionamiento pasivo previo, se trata de un signo de acortamiento inapropiado del músculo antagonista. Norris (1999) describe ejemplos de exámenes de resistencia interna. ● psoasilíaco: El paciente está sentado. El profesional eleva una pierna hasta una flexión importante de la cadera, de modo que el En ocasiones, un músculo presenta la capacidad de que una parte actúe como antagonista de otras partes del mismo músculo, un fenómeno que se observa en el deltoides. Las maneras en que los músculos esqueléticos producen movimientos en el cuerpo o en parte de él pueden clasificarse así: Postural, en que se induce estabilidad. Si esto se relaciona con quedar de pie y quieto, vale la pena notar que el mantenimiento del centro de gravedad del cuerpo en su base de sostén requiere la constante sintonía fina de una multitud de músculos, con continuas pequeñas desviaciones hacia atrás y adelante y de un lado a otro. ● Balística, en que el momento de una acción es mayor que la activación producida por la actividad muscular (el acto de arrojar, por ejemplo). ● Tensional, en que el control fino requiere una actividad muscular constante (tocar un instrumento musical como el violín, por ejemplo, o dar un masaje). ● ESPASMO, TENSIÓN, ATROFIA MUSCULARES (Liebenson, 1996; Walsh, 1992) A menudo se dice que los músculos se hallan acortados, rígidos, tensos o en espasmo; sin embargo, estos términos se utilizan demasiado laxamente. Los músculos experimentan alteraciones neuromusculares, viscoelásticas o del tejido conectivo, o combinaciones de ellas. Un músculo rígido podría ser el resultado de una ten- pie esté claramente alejado del suelo; se pide al paciente que mantenga esta posición. ● Glúteo mayor: El paciente se halla en posición prona y el profesional eleva una pierna en extensión hacia la cadera (rodilla flexionada a 90º); se pide al paciente que mantenga la pierna en esta posición. ● Fibras posteriores del glúteo medio: El paciente se encuentra en decúbito lateral, hallándose la extremidad inferior de abajo estirada y la de arriba flexionada en cadera y rodilla, de manera que tanto la rodilla como el pie descansen sobre el suelo/la superficie. El profesional coloca la pierna flexionada en posición de máxima rotación externa no forzada respecto de la cadera, el pie aún descansando sobre el suelo; se pide al paciente que mantenga esta posición. Norris señala que La resistencia óptima es aquélla en que la posición puede mantenerse activamente durante 10 a 20 segundos. Hay alargamiento muscular si la extremidad se aleja de inmediato de la posición. sión neuromuscular aumentada o de una modificación del tejido conectivo (por ejemplo fibrosis). Espasmo (tensión con elevación EMG) ● El espasmo muscular constituye un fenómeno neuromuscular relacionado con una enfermedad de la motoneurona superior o bien con una reacción aguda al dolor o a la alteración hística. ● En estos casos, la actividad EMG (electromiográfica) se encuentra aumentada. ● Son ejemplos de ello la lesión de la médula espinal, el espasmo reflejo (como en el caso de una apendicitis) o la antalgia lumbar aguda con pérdida de respuesta de relajación a la flexión (Triano y Schultz, 1987). ● Se ha demostrado que la estimulación nociva prolongada (dolor) activa el reflejo de retirada a la flexión (Dahl et al. 1992). ● Mediante evidencias electromiográficas, Simons (1994) ha demostrado que los puntos gatillo miofasciales pueden «causar espasmo reflejo e inhibición refleja en otros músculos, así como incoordinación motora en el músculo con el punto gatillo». Contractura (tensión muscular sin elevación EMG) ● Puede haber tensión muscular elevada sin un EMG consistentemente elevado. 2. Aplic. clínica 001-084 29/9/06 15:45 Página 25 MÚSCULOS ● Un ejemplo es el de los puntos gatillo, en que las fibras musculares fracasan en relajarse de modo apropiado. ● Se ha demostrado que las fibras musculares que albergan puntos gatillo muestran diferentes niveles de actividad EMG en una misma unidad muscular funcional. ● Tal como se observa en las lecturas EMG, se ha demostrado hiperexcitabilidad en el nido del punto gatillo, situado en una banda de tensión (que no presenta actividad EMG aumentada), presentando un patrón característico de dolor referido reproducible (Hubbard y Berkoff, 1993; Simons et al. 1998). ● Cuando se aplica presión a un punto gatillo activo se encuentra que la actividad EMG aumenta en los músculos a los que se refieren las sensaciones («área blanca») (Simons, 1994). Sensibilidad aumentada al estiramiento Una mayor sensibilidad al estiramiento puede conducir a una tensión muscular aumentada. ● Esto puede ocurrir en condiciones de isquemia local, que se ha demostrado asimismo en el nido de los puntos gatillo como la parte de la «crisis de energía», que según hipótesis (véase Capítulo 6) las produce (Mense, 1993, Simons, 1994). ● Liebenson confirma que «la isquemia local constituye un factor clave en el tono muscular aumentado. En condiciones de isquemia, las aferencias musculares de los grupos III y IV se hacen más sensibles al estiramiento» (Liebenson, 1996). ● Estas mismas aferencias se sensibilizan asimismo en respuesta a la producción de metabolitos cuando se dan contracciones leves sostenidas, tal como se observa en la posición sedente desplomada prolongada (Johansson, 1991). ● Mense sugiere que de la producción de isquemia local surge un abanico de fenómenos disfuncionales que pueden ocurrir como resultado de congestión venosa, contractura local y activación tónica de los músculos por las vías motoras descendentes. ● La sensibilización (que salvo su nombre es en todo igual al fenómeno de la facilitación, y la cual se discute con mayor detalle en el Capítulo 6) incluye una modificación en el perfil estímulo-respuesta de las neuronas que dan lugar a un descenso del umbral, así como a una mayor actividad espontánea de las aferencias primarias de tipos III y IV. ● Schiable y Grubb (1993) han implicado en la producción de esta tensión neuromuscular descargas reflejas a partir de articulaciones (disfuncionales). ● De acuerdo con Janda (1991), la tensión neuromuscular también puede ser incrementada por influencias centrales debidas a disfunción límbica. 25 ● Durante la fase inflamatoria proliferan en el tejido dañado los fibroblastos (Lehto et al. 1986). ● Si la fase inflamatoria se prolonga, se formará una cicatriz de tejido conectivo, ya que la fibrosis no es absorbida. Atrofia y dolor de espalda crónico ● En los pacientes con dolor de espalda crónico se ha observado una atrofia generalizada, en mayor extensión en el lado sintomático (Stokes, 1992). ● En los pacientes con dolor de espalda crónico, las fibras de tipo 1 se hipertrofian en el lado sintomático y las fibras de tipo 2 (fásicas o anaeróbicas) se atrofian bilateralmente (Fitzmaurice et al. 1992). Cuadro 2.3 Examen del estiramiento muscular. ● Influencia viscoelástica ● La rigidez muscular constituye un fenómeno viscoelástico que tiene que ver con la mecánica de los líquidos y la viscosidad (los así denominados sol y gel) de los tejidos, lo cual se explicó con mayor detalle en el Capítulo 1 (Walsh, 1992). ● La fibrosis se presenta en músculos o fascias en forma gradual, y típicamente se relaciona con la formación de adherencias postraumáticas (véase notas acerca del cambio fibrótico en el Capítulo 1). Para un examen eficiente de la fuerza muscular es necesario asegurar que: ● El paciente construye la fuerza lentamente luego de enfrentar la barrera de resistencia ofrecida por el profesional. ● El paciente usa un esfuerzo controlado máximo para moverse en la dirección prescripta. ● El profesional asegura que el punto de origen del músculo se encuentra suficientemente estabilizado. ● Se tendrá cuidado de evitar el uso de «trucos» para el reclutamiento de sinergistas por parte del paciente. La fuerza muscular es graduada en general como sigue: El grado 5 es normal, demostrando una amplitud completa (100%) de movimiento contra la gravedad, con una firme resistencia ofrecida por el profesional. ● El grado 4 presenta una eficiencia del 75% en el logro de una amplitud de movimiento contra la gravedad, con ligera resistencia. ● El grado 3 presenta una eficiencia del 50% en el logro de una amplitud de movimiento contra la gravedad, sin resistencia. ● El grado 2 presenta una eficiencia del 25% en el logro de una amplitud de movimiento, una vez eliminada la gravedad. ● El grado 1 muestra una ligera contractilidad, sin movimiento articular ● El grado 0 no muestra evidencias de contractilidad. ● Cuadro 2.4 Examen de músculos biarticulares. Como regla general, cuando se examina un músculo biarticular la buena fijación es esencial. Lo mismo es aplicable a todos los músculos de niños y adultos cuya cooperación sea escasa y cuyos movimientos sean incoordinados y débiles. Cuanto mejor se afirme la extremidad, menos se activarán los estabilizadores y mejores y más exactos serán los resultados de la prueba funcional muscular (Janda, 1983). ¿QUÉ ES DEBILIDAD? La verdadera debilidad muscular es el resultado de patología de la motoneurona inferior (es decir, compresión de raíces nerviosas o atrapamiento miofascial) o atrofia por desuso. En los pacientes con dolor de espalda crónico se ha 2. Aplic. clínica 26 001-084 29/9/06 15:45 Página 26 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I demostrado una atrofia generalizada. Esta atrofia es selectiva bilateralmente en las fibras musculares de tipo 2 (fásicas). Debilidad muscular es otro término utilizado sin rigor. Un músculo simplemente puede ser inhibido, significando ello que no ha padecido atrofia por desuso pero se encuentra débil debido a un fenómeno reflejo. Los músculos inhibidos son capaces de estiramiento espontáneo cuando se identifica y remedia el reflejo inhibitorio (lo que comúnmente se logra mediante la manipulación de tejidos blandos o articulaciones). Un ejemplo típico es la inhibición refleja a partir de un músculo antagonista debido a la ley de Sherrington de inhibición recíproca, según la cual un músculo se inhibirá cuando su antagonista se contrae. La inhibición refleja del músculo vasto oblicuo interno luego de la inflamación/la lesión de la rodilla ha sido repetidamente demostrada (DeAndrade et al. 1965; Spender et al. 1984). ● Hides ha observado el agotamiento segmentario unilateral del multífido en pacientes con dolor de espalda agudo (Hides et al. 1994). Esto ocurrió rápidamente, por lo que no se consideró una atrofia por desuso. ● En 1994, Hallgren et al. hallaron mediante observación por resonancia magnética (RM) que ciertos sujetos con dolor de cuello crónico exhibían degeneración grasa y atrofia de los músculos rectos posteriores mayor y menor de la cabeza. La atrofia de estos pequeños músculos suboccipitales oblitera su importante producción propioceptiva, lo que puede desestabilizar el equilibrio postural (McPartland, 1997) (véase Capítulo 3 para mayores detalles acerca de estos músculos). Se han enumerado diversas situaciones patológicas capaces de afectar la flexibilidad o la fuerza de los músculos. El resultado es un desequilibrio muscular con tensión o rigidez aumentadas en los músculos posturales, coincidentes con inhibición o debilidad de los músculos fásicos. ● PATRONES ENGAÑOSOS Los patrones alterados de movimiento muscular fueron reconocidos clínicamente por primera vez por Janda, cuando se observó que los métodos clásicos de examen muscular no diferenciaban durante una acción entre el reclutamiento muscular normal y patrones de sustitución «engañosos». Los así denominados movimientos sustitutos (véase luego) son antieconómicos y significan un esfuerzo inusual para las articulaciones. Involucran a los músculos en movimientos incoordinados y se relacionan con una escasa resistencia. En una prueba tradicional de extensión prona de la cadera es difícil identificar la hiperactividad del sistema erector de la columna en la zona lumbar o los músculos de la cara posterior del muslo como sustitutos de un glúteo mayor inhibido. Las pruebas desarrolladas por Janda son mucho más sensibles y nos permiten identificar los desequilibrios musculares, los patrones de movimiento erróneos (sustitutos) y el sobreesfuerzo articular mediante la observación y la palpación de una sustitución anormal durante los exámenes musculares. Así por ejemplo, en posición prona la extensión de la cadera debería ser iniciada por el glúteo mayor. Si los músculos de la cara posterior del muslo se hacen cargo del papel de movilizador original y se inhibe el glúteo mayor, esto es fácilmente observable por medio de la actividad palpatoria sobre cada uno de ellos al iniciarse el movimiento. Desequilibrios similares pueden palparse y observarse en la región del hombro, donde los fijadores superiores dominan a los fijadores inferiores mediante inhibición de estos últimos, dando por resultado una tensión de importancia en cuello y hombros. Estos patrones presentan gran repercusión, tal como quedará claro cuando se describan los síndromes cruzados y los métodos de evaluación funcional de Janda en el capítulo 5 (Janda, 1978). Implicaciones articulares Cuando un patrón de movimiento se encuentra alterado, la secuencia de activación o la orden de descarga de los diferentes músculos involucrados en un movimiento específico se trastornan. El movilizador original puede ser lento en activarse, en tanto los sinergistas o estabilizadores lo sustituyen y se hacen hiperactivos. Cuando éste es el caso se hallarán nuevas tensiones articulares. Algunas veces la secuencia temporal es normal, pero el espectro total puede verse limitado debido a una rigidez articular o al acortamiento del músculo antagonista. El dolor bien puede ser un rasgo de estos patrones disfuncionales. ¿CUÁNDO DEBEN DEJARSE LIBRADOS A SU CURSO EL DOLOR Y LA DISFUNCIÓN? El espasmo puede producirse como fenómeno defensivo, protector e involuntario asociado con un traumatismo (fractura) o una patología (osteoporosis, tumores óseos secundarios, influencia neurogénica, etc.) (Simons et al. 1998). El espasmo de tipo contractura de defensa difiere comúnmente de las formas más usuales de contracción e hipertonía porque se libera cuando los tejidos que protege o inmoviliza se ponen en reposo. A consecuencia de la contractura de defensa o inmovilización prolongada pueden aparecer problemas secundarios en articulaciones (por ejemplo contracturas) y huesos asociados (por ejemplo osteoporosis). Travell y Simons (1983) observan que «el dolor producido por la contractura de defensa muscular es usualmente parte de un proceso complejo. Los pacientes hemipléjicos y con traumatismo encefálico identifican un dolor que depende del espasmo muscular». Reparan asimismo en «cierto grado de espasmo maseterino que puede desarrollarse para aliviar la tensión en su músculo paralelo, el temporal». Travell y Simons (1983) advierten un fenómeno similar en relación con el dolor lumbar: En los pacientes con dolor lumbar y dolor a la palpación de los músculos paraespinales, la capa superficial tiende a mostrar un monto de actividad EMG inferior al normal hasta que el movimiento de prueba se hace doloroso. Luego, estos músculos muestran una mayor actividad de la unidad motora, o contractura de defensa... Esta observación se corresponde con el concepto de músculos normales que «se hacen cargo» (espasmo protector) de descargar y proteger a un músculo paralelo que es sitio de una significativa actividad de puntos gatillo. El reconocimiento de este grado de espasmo en los tejidos blandos es materia de entrenamiento e intuición. Que se de- 2. Aplic. clínica 001-084 29/9/06 15:45 Página 27 MÚSCULOS ba hacer intentos por liberar o aliviar lo que parece ser un espasmo protector es algo que depende de que se comprendan las razones de su existencia. Si el «entablilado» es el resultado de un intento cooperativo por descargar una estructura dolorosa pero no comprometida patológicamente, en una rodilla o un hombro lesionados, por ejemplo, obviamente el tratamiento es apropiado para mitigar la causa de la necesidad original de protección y sostén. Por otra parte, si el espasmo o contractura de defensa está de hecho protegiendo a una estructura a la cual rodea (o sostiene) del movimiento y de la alteración consecutiva (posiblemente) importante, como por ejemplo en un caso de osteoporosis avanzada, está claro que se lo debe dejar librado a su curso. Músculos benéficamente hiperactivos Van Wingerden et al. (1997) describen que el sostén tanto intrínseco como extrínseco de la articulación sacroilíaca (ASI) proviene en parte del estado del bíceps femoral. Intrínsecamente la influencia se produce por medio de la estrecha relación anatómica y fisiológica entre el bíceps femoral y el ligamento sacrotuberoso (que frecuentemente se fija mediante una fuerte unión tendinosa). Los autores señalan: «La fuerza proveniente del músculo bíceps femoral puede dar lugar a un aumento de la tensión en el ligamento sacrotuberoso por diversas vías. Puesto que la tensión aumentada en el ligamento sacrotuberoso disminuye la amplitud del movimiento en la articulación sacroilíaca, el bíceps femoral puede tener un papel en la estabilización de la ASI» (Van Wingerden et al. 1997; véase también Vleeming, 1989). Van Wingerden (1997) también nota que en los pacientes con trastornos lumbares la flexión hacia delante es a menudo dolorosa al aumentar la carga espinal. Esto sucede cuando la flexión se da tanto en la columna como en las articulaciones de la cadera (inclinación de la pelvis). Si los bíceps femorales son firmes y cortos, evitarán efectivamente la inclinación pelviana. «A este respecto, un incremento de la tensión en los bíceps femorales bien podría ser parte de un mecanismo reflejo artrocinemático defensivo del cuerpo para reducir la carga vertebral». Si este estado de cosas se prolonga en el tiempo, los bíceps femorales se acortarán (véase el análisis acerca de los efectos de la tensión sobre los músculos corporales), ejerciendo influencia posiblemente sobre la disfunción sacroilíaca y de la columna lumbar. La decisión de tratar un bíceps femoral rígido, en consecuencia, debe tener en cuenta por qué se encuentra así y considerar que en ciertas circunstancias está brindando un soporte benéfico a la ASI, o que está reduciendo la tensión lumbar. Es posible concebir respuestas de sostén similares en una variedad de contextos, entre ellos la articulación del hombro cuando se han inhibido los fijadores escapulares inferiores, arrojando la carga a otros músculos (véase el análisis del síndrome cruzado superior en el Capítulo 5). SOMATIZACIÓN: LA MENTE Y LOS MÚSCULOS Es del todo posible que los síntomas musculoesqueléticos representen un intento inconsciente por parte del sujeto de 27 sepultar su sufrimiento emocional. Como expresó convincentemente Philip Latey (1996), el dolor y la disfunción pueden tener por causa original el sufrimiento psicológico. La persona puede estar somatizando este padecimiento y presentarse con problemas aparentemente somáticos (véase Capítulo 4). Pero, ¿cómo saber? Karel Lewit (1992) propone que «en casos de duda los componentes físico y psíquico podrán distinguirse durante el tratamiento cuando la comparación repetida de (la modificación de) los signos físicos y la propia evaluación por parte del paciente proporcionen criterios objetivos». En lo principal, sugiere, si el paciente es capaz de aportar una descripción y una localización lo suficientemente precisas de su dolor, deberíamos ser reticentes en considerarlo «meramente psicológico». En la depresión enmascarada, indica Lewit, los síntomas informados pueden ser de dolor vertebral con compromiso sobre todo de la región cervical, tensión muscular asociada y postura «acalambrada». Así como respuestas anormales en el curso del tratamiento pueden alertar al profesional del hecho de que puede haber causas del problema diferentes a las biomecánicas, también los antecedentes pueden ofrecer pistas. Si la depresión enmascarada es tratada de forma apropiada, el dolor vertebrogénico cederá con rapidez, afirma. En particular, señala Lewit, «el síntoma más importante es el trastorno del sueño. Es característico que el paciente se duerma normalmente pero se despierte en el lapso de unas pocas horas y no pueda reinstalar el sueño». El dolor y la disfunción pueden enmascarar un sufrimiento psicológico de importancia; tomar conciencia de ello y de cuándo se debe derivar deben constituir una parte básica de la tarea experta de un profesional responsable. Los músculos no pueden ser separados, en la realidad o intelectualmente, de la fascia que los envuelve y sostiene. Cada vez que parezca que así lo hemos hecho en este libro, lo que se intenta es iluminar y reforzar las características particulares de cada uno. Desde el punto de vista de las aplicaciones clínicas, estas estructuras deben ser consideradas como unidades integradas. Puesto que la disfunción muscular es modificada y corregida, es casi imposible concebir que las estructuras fasciales no están siendo remodeladas al mismo tiempo. Algunas de las funciones sorprendentemente variadas de la fascia se detallaron en el Capítulo 1. En este capítulo hemos revisado algunas de las importantes funciones de los músculos propiamente dichos, su estructura, su función y por lo menos algunas de las influencias que hacen que se tornen disfuncionales cada cual a su modo, dependiendo en parte del tipo de sus fibras. En el capítulo siguiente, al revisar la miríada de estaciones de información incorporadas a los tejidos blandos en general y a los músculos en particular, quedará claro que los músculos son tanto órganos de los sentidos como agentes de movimiento y estabilidad. 2. Aplic. clínica 28 001-084 29/9/06 15:45 Página 28 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I BIBLIOGRAFÍA 2. Aplic. clínica 001-084 29/9/06 15:45 Página 29 EN ESTE CAPÍTULO: Propiocepción 29 Fascia y propiocepción 30 Mecanismos reflejos 30 Reflejos locales 32 Influencias centrales 32 Disfunción neuromuscular consecutiva a una lesión 32 Mecanismos que alteran la propiocepción 32 Un ejemplo de disfunción propioceptiva 34 Evidencias científicas en el recto posterior menor (RPM) de la cabeza 34 Influencias neurales 35 Efecto de la información propioceptiva contradictoria 35 Sobrecarga neural, atrapamiento y comunicación cruzada 35 Manipulación de las estaciones de información 35 Rehabilitación terapéutica mediante sistemas reflejos 39 Conclusión 39 3 Estaciones de información y encéfalo Irwin Korr (1970), un importante investigador osteópata de la fisiología del sistema musculoesquelético, describió éste como la «principal maquinaria de la vida». El sistema musculoesquelético (y no nuestros sistemas digestivo o inmune) es el más importante consumidor de energía del organismo. Nos permite efectuar tareas, jugar y tocar instrumentos musicales, hacer el amor, brindar tratamiento, pintar y, en una multitud de otras formas, involucrarnos con la vida. Korr señala que las partes del cuerpo actúan conjuntamente «para transmitir y modificar las fuerzas y los movimientos a través de los cuales el ser humano actúa en su vida». Esta integración coordinada se produce bajo el control del sistema nervioso central, al responder a una enorme cantidad de información sensorial ingresada desde los ambientes tanto interno como externo. Nuestro viaje a través de las estructuras que constituyen estas vías de comunicación incluye un panorama de las maneras en que la información, sobre todo a partir de los tejidos blandos, alcanza los centros superiores. Las estaciones informativas neurales representan «la primera línea de contacto entre el ambiente y el sistema humano» (Boucher, 1996). PROPIOCEPCIÓN La información incorporada a los sistemas de control centrales del organismo en relación con el ambiente externo fluye desde los exteroceptores (que incluyen principalmente datos relacionados con las cosas que vemos, oímos y olemos). Una amplia variedad de estaciones de información internas transmite asimismo datos de todo lo que tenga que ver con el tono de los músculos a la posición y el movimiento de todas las partes del cuerpo. El volumen de información que ingresa al sistema nervioso central para su procesamiento desafía la comprensión, y no sorprende que en ocasiones los mecanismos que proporcionan la información o el modo en que ésta es transmitida o recibida o el modo en que ella es procesada y contestada disfuncionen. La propiocepción puede ser descrita como el proceso de aporte de información al sistema nervioso central respecto de la posición y el movimiento de las partes internas del organismo. La información proviene de estaciones de información neural (receptores aferentes) en los músculos, la piel, otros tejidos blandos y las articulaciones. El término propiocepción fue utilizado por primera vez por Sherrington en 29 2. Aplic. clínica 30 001-084 29/9/06 15:45 Página 30 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I 1907 para describir el sentido de la posición, la postura y el movimiento. Janda (1996) señala que en la actualidad se emplea («de manera no lo suficientemente correcta») con un sentido más amplio, «para describir el funcionamiento de todo el sistema aferente». Schafer (1987) describe la propiocepción como «conciencia cinestésica» relacionada con «postura, posición, movimiento, peso, presión, tensión, modificaciones en el equilibrio, resistencia a los objetos externos y patrones de respuesta estereotipada asociados». Aparte de considerar los datos inconscientes transmitidos desde los propioceptores, Schafer enumera los receptores sensoriales como sigue: Mecanorreceptores, que detectan la deformación de los tejidos adyacentes. Son excitados por presiones o distorsiones mecánicas y de tal modo responderían al tacto o al movimiento muscular. Los mecanorreceptores pueden ser sensibilizados siguiendo lo que se denomina una «andanada nociceptiva», de manera que comienzan comportándose como si fuesen receptores de dolor. Esto conduciría a que se sienta (se informe) el dolor centralmente en respuesta a lo que normalmente se hubiese informado como movimiento o tacto (Schaible y Grubb, 1993; Willis, 1993). ● Quimiorreceptores, que transmiten una información obvia como la del gusto y el olfato, así como acerca de modificaciones bioquímicas tales como los niveles de CO2 y O2. ● Termorreceptores, que detectan modificaciones de temperatura. Se los utiliza en la palpación de las variaciones de temperatura hística y presentan mayor densidad en manos y antebrazos (y lengua). ● Receptores electromagnéticos, que responden a la luz que ingresa a la retina. ● Nociceptores, que registran el dolor. Estos receptores pueden quedar sensibilizados cuando son estimulados crónicamente, dando lugar a una caída en su umbral (véase notas acerca de la facilitación, Capítulo 6, pág. 70). Se piensa que éste es un proceso asociado con la evolución de los puntos gatillo (Korr, 1976). ● Lewit ha demostrado que la función alterada puede producir una percepción aumentada del dolor y que ésta es una situación holgadamente más frecuente que el dolor resultante de la compresión directa de las estructuras neurales (que produce dolor radicular). No hay necesidad de explicar el dolor por irritación mecánica de las estructuras nerviosas, como frecuentemente se sugiere, de acuerdo con la obvia influencia del modelo de la compresión de las raíces. Constituiría una peculiar concepción del sistema nervioso (un sistema que trata con información) aquélla que lo hiciera reaccionar como regla no a la estimulación de sus receptores sino a la alteración mecánica producida en sus propias estructuras (Lewit, 1985). Lewit ofrece como ejemplos de la naturaleza refleja de muchas percepciones dolorosas el dolor referido proveniente de estructuras más profundas (órganos o ligamentos), que produce dolor radiado, sensibilidad cutánea alterada (hiperalgesia) y, en ocasiones, espasmo muscular. Estas transmisiones reflejas se discuten más adelante en este capítulo en el contexto de los reflejos somatosomáticos y viscerosomáticos. El dolor radicular verdadero (por ejemplo, el que es resultado de un colapso distal) involucra principalmente la estimulación de los nociceptores, presentes en pro- fusión en las vainas de la duramadre y en la duramadre misma, y no la compresión directa que produce paresia y anestesia (pérdida de potencia motora y embotamiento) pero no dolor. El dolor proviene de la irritación de los receptores de dolor; cuando es resultado de cambios funcionales (tales como grados inapropiados de sostén de la tensión en los músculos), Lewit ofrece el descriptivo término de «patología funcional del sistema motor». Fascia y propiocepción Bonica (1990) sugiere que la fascia está críticamente involucrada en la propiocepción y que, una vez que se ha tenido en cuenta el ingreso de información a través de articulaciones y husos musculares, la mayor parte de la propiocepción restante se da en las vainas fasciales (Earl, 1965; Wilson, 1966). Staubesand (1996) así lo confirma, habiendo demostrado que en la fascia existen estructuras neurales sensoriales mielinizadas que se relacionan tanto con la propiocepción como con la recepción del dolor. Los diversos órganos corporales de información neural proporcionan una fuente constante de retroalimentación informativa al sistema nervioso central y a los centros superiores acerca del estado actual de tono, tensión, movimiento, etc., de los tejidos que los albergan (Travell y Simons, 1983, 1992; Wall y Melzack, 1991). Es importante comprender que el tráfico de este mecanismo dinámico entre centro y periferia opera en ambas direcciones a lo largo de las vías eferentes y aferentes, de manera que cualquier alteración del funcionamiento normal en la periferia (como es una fuente propioceptiva de información) conduce a mecanismos adaptativos que dan inicio en el sistema nervioso central –y viceversa (Freeman, 1967). También es importante percatarse de que no son sólo impulsos neurales los que se transmiten a lo largo de las vías nerviosas en ambas direcciones, sino una multitud de importantes sustancias tróficas. Este proceso de transmisión de sustancias tróficas que se produce en un tráfico de ida y vuelta a lo largo de las vías neurales es razonablemente por lo menos tan importante como el paso de impulsos con el que usualmente se asocia la función nerviosa (véase Cuadro 3.1). MECANISMOS REFLEJOS La base de los arcos reflejos que controlan gran parte del movimiento corporal puede resumirse como sigue (Sato, 1992). ● Un receptor (propioceptor, mecanorreceptor, etc.) es estimulado. ● Un impulso aferente viaja por el sistema nervioso central a una zona del encéfalo que podemos denominar centro integrativo. ● Este centro integrador evalúa el mensaje y, bajo influencia de los centros superiores, envía una respuesta eferente. ● Esta última viaja hacia una unidad efectora, quizás una placa terminal motora, y se produce una respuesta. Como señala Schafer (1987), «el cuerpo humano exhibe una estructura de circuitos neurales asombrosamente com- 2. Aplic. clínica 001-084 29/9/06 15:45 Página 31 ESTACIONES DE INFORMACIÓN Y ENCÉFALO pleja». Es posible caracterizar los mecanismos reflejos que operan como parte del funcionamiento del sistema nervioso involuntario como sigue: Cuadro 3.1 Influencias neurotróficas. Irvin Korr (Korr, 1967, 1986) pasó medio siglo investigando la fundamentación científica de la metodología y la teoría osteopáticas. Algunos aspectos de su trabajo más importante se relacionaron con el papel de las estructuras neurales en el aporte de sustancias tróficas. Los diversos patrones de estrés que se describirán en el capítulo siguiente son capaces de afectar drásticamente este transporte axoplásmico. Señala Korr: Se piensa que estas proteínas «tróficas» ejercen influencias a largo plazo sobre las cualidades de desarrollo, morfológicas, metabólicas y funcionales de los tejidos –incluso sobre su viabilidad–. Las anomalías biomecánicas del sistema musculoesquelético pueden causar alteraciones tróficas por lo menos según dos vías: 1) Por deformación mecánica (compresión, estiramiento, angulación, torsión) de los nervios, lo que impide el transporte axonal; y 2) por hiperactividad sostenida de las neuronas en segmentos facilitados de la médula espinal (véase análisis de este fenómeno en el Capítulo 6), lo que ralentiza el transporte axonal y, debido a cambios metabólicos, puede afectar la síntesis proteica de las neuronas. Parecería que el tratamiento manipulativo aliviaría dichas alteraciones de la función neurotrófica. El proceso de fabricación de macromoléculas para su transporte se da en las células nerviosas, que son almacenadas por el aparato de Golgi y transportadas a lo largo del axón a las neuronas a las que están destinadas (Ochs y Ranish, 1969). La velocidad de transporte a lo largo de los axones es a veces notoriamente rápida, con una velocidad de hasta medio metro por día (aunque mucho más lenta que los 120 metros por segundo que presenta la transmisión neural real) (Ochs, 1975). Una vez que las macromoléculas alcanzan su destino, donde ejercen influencia sobre el desarrollo y el mantenimiento de los tejidos que nutren, da comienzo un transporte de retorno de las sustancias para su reprocesamiento. Cuando hay interferencias en el flujo axonal (debido a compresión, etc.), los tejidos que no reciben las sustancias tróficas se regeneran y se produce la construcción de axoplasma, que causa tumefacción (Schwartz, 1980). Korr (1981) ha demostrado que cuando un músculo es denervado por lesión y atrofia, es la interrupción de las sustancias tróficas la que lo causa, más que la pérdida de impulsos neurales (véanse notas acerca de la denervación del recto posterior menor de la cabeza a continuación de un latigazo, pág. 34). La investigación ha podido demostrar que cuando el aporte neural a un músculo postural (predominantemente de fibras rojas) se altera quirúrgicamente, de modo que recibe sustancias neurotróficas originalmente destinadas a un músculo fásico (de fibras blancas), se instala una transformación en que el músculo postural puede convertirse en músculo fásico (y viceversa), de acuerdo con las sustancias tróficas que recibe. Ello sugiere que la expresión genética está mediada neuralmente. El axoplasma le indica al músculo cuál será su función (Guth, 1968). ● Reflejos somatosomáticos, que pueden involucrar estímulos de receptores sensoriales en piel, tejido subcutáneo, fascia, músculo estriado, tendón, ligamento o articulación, produciendo respuestas reflejas en estructuras somáticas segmentariamente relacionadas; así por ejemplo, de una de estas localizaciones corporales a otra localización corporal segmentariamente relacionada. Habitualmente, estos reflejos 31 son provocados en las técnicas de terapia manual (compresión, vibración, masaje, manipulación, aplicación de calor o frío, etc.). ● Reflejos somatoviscerales, que involucran una estimulación somática localizada (a partir de sitios cutáneos, subcutáneos o músculoesqueléticos), produciendo una respuesta refleja en una estructura visceral segmentariamente relacionada (órgano interno o glándula) (Simons et al. 1998). Estos reflejos también son comúnmente provocados por las técnicas de terapia manual (compresión, vibración, masaje, manipulación, aplicación de calor o frío, etc.). ● Reflejos viscerosomáticos, en que un estímulo localizado en vísceras (órgano interno o glándula) produce una respuesta refleja en una estructura somática segmentariamente relacionada (cutánea, subcutánea o músculoesquelética) (Figura 3.1). Se ha sugerido que estos reflejos producidos en las estructuras superficiales del cuerpo pueden dar lugar a puntos gatillo en los tejidos somáticos (De Sterno,1977; Simons et al. 1998). Balduc (1983) informa que estos reflejos están orientados hacia la intensidad, lo cual quiere decir que el grado de la respuesta refleja se relaciona en forma directa con la intensidad del estímulo visceral. ● Reflejos viscerocutáneos, en que estímulos disfuncionales orgánicos producen efectos superficiales que involucran la piel (incluyendo dolor, dolor a la presión, etc.). Ejemplos obvios de dichos reflejos son el dolor del hombro derecho en la patología de la vesícula biliar y la isquemia cardíaca, que produce la típica distribución anginosa en el brazo derecho con dolor torácico. ● Reflejos visceroviscerales, en que un estímulo de un órgano interno o glándula produce una respuesta refleja en otro órgano interno o glándula relacionados segmentariamente. Se discute si estos reflejos son potencialmente bidireccionales. Algunos investigadores sugieren que un problema visceral puede presentarse en un segmento dermatómico específico por vía de un reflejo viscerocutáneo y que la estimulación de la piel podría tener un claro efecto sobre el músculo somático folículo piloso glándula sudorípara arteriolas periféricas vía motora periférica vía motora simpática vía aferente visceral Figura 3.1 Representación esquemática del reflejo viscerosomático (reproducido con permiso de Chaitow, 1996a). 2. Aplic. clínica 32 001-084 29/9/06 15:45 Página 32 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I área visceral relacionada por vía de un reflejo cutaneovisceral. Schafer (1987) hizo la muy importante observación de que «la diferencia entre los reflejos somatoviscerales y viscerosomáticos parece ser sólo cuantitativa, debiéndose a la menor densidad de receptores nociceptivos en las vísceras». Esto puede ser mejor comprendido por medio de la ley de Head, que señala que cuando un estímulo doloroso se aplica a una zona corporal de baja sensibilidad (como un órgano) en estrecha conexión central (con el mismo aporte segmentario) con un área de elevada sensibilidad (como una región somática), el dolor se sentirá en el punto de mayor sensibilidad, más que allí donde el estímulo fue aplicado. Reflejos locales En una diversidad de mecanismos, los reflejos son estimulados por impulsos sensoriales provenientes de un músculo, y dan lugar a una respuesta que es transmitida al mismo músculo. Ejemplos de ello son los reflejos de estiramiento, los reflejos miotáticos y los reflejos tendinosos profundos. El reflejo de estiramiento es un mecanismo protector en que se desencadena una contracción cuando los receptores anuloespirales de un huso muscular se elongan rápidamente. Concomitantemente hay mensajes inhibitorios transmitidos a las neuronas motoras de los músculos antagonistas que inducen inhibición recíproca, con impulsos facilitadores simultáneos hacia los sinergistas. Si está implicada una cantidad suficiente de fibras, se atravesará el umbral de los órganos tendinosos de Golgi, haciendo que el músculo «ceda». Éste es un proceso reflejo conocido como inhibición autógena (Ng, 1980). Influencias centrales La información sensorial recibida por el sistema nervioso central puede ser modulada y modificada tanto por influencia mental como por las modificaciones en el quimismo sanguíneo, a las cuales es sensible el sistema nervioso simpático (véanse notas acerca de las influencias del dióxido de carbono sobre la sensibilidad neural, Capítulo 4, pág. 51). Cualesquiera sean las influencias bioquímicas que operen, el control último de la respuesta a cualquier ingreso de información (input) neural proviene del encéfalo mismo. ● Hay mensajes aferentes que se reciben centralmente de fuentes somáticas vestibulares (oídos) y visuales, las cuales ofrecen nuevos datos y proporcionan retroalimentación para la información requerida. ● Si toda esta información o parte de ella es excesiva, nociva o inapropiadamente prolongada puede haber sensibilización (véase notas acerca de la facilitación, Capítulo 6, pág. 70) en algunos aspectos de los mecanismos de control central, lo cual dará por resultado respuestas disfuncionales e inapropiadas. ● El sistema límbico encefálico también puede hacerse disfuncional y procesar de modo inapropiado los datos que ingresan, conduciendo a problemas complejos, tales como la fibromialgia (Goldstein, 1996) (véase Cuadro 3.4). ● Todo el sistema motor suprasegmentario, incluyendo corteza, núcleos de la base, cerebelo, etc., responde al ingreso de datos aferentes mediante instrucciones motoras eferentes para las regiones del cuerpo, recibiendo la actividad esquelé- tica su información a partir de las neuronas motoras alfa y gamma, así como de los aspectos motores de los nervios craneales. Schafer (1987) resume así el proceso: Tanto sea que una persona se encuentre despierta o dormida, el encéfalo es constantemente bombardeado por informaciones que ingresan desde la piel y los receptores internos en su totalidad. Esta andanada de mensajes que ingresan es examinada, evaluada y traducida en relación con un armazón compuesto por instintos, experiencias y condicionamiento psicológico. De alguna forma, que aún resta ser descubierta, se llega a una decisión apropiada, transmitida luego a todos los músculos pertinentes necesarios para la respuesta deseada. Por medio de una diversidad de facilitaciones y restricciones sinápticas dentro de los circuitos apropiados es posible una variedad casi ilimitada de integraciones neurales y transmisiones de señales. La suma de informaciones propioceptivas da por resultado respuestas específicas. ● La actividad motora es refinada y casi instantáneamente se producen correcciones reflejas de los patrones de movimiento. ● Hay una percatación consciente de la posición del cuerpo y sus partes en el espacio. ● A lo largo del tiempo, los procesos aprendidos pueden ser modificados en respuesta a una información propioceptiva alterada, y pueden aprenderse y almacenarse nuevos patrones de movimiento. ● Es este último aspecto, la posibilidad de aprender nuevos patrones de uso, lo que hace tan importante la influencia propioceptiva para la rehabilitación. DISFUNCIÓN NEUROMUSCULAR CONSECUTIVA A UNA LESIÓN (Ryan, 1994) ● Resultado de una propiocepción alterada o consecutiva a un traumatismo puede ser la inestabilidad funcional, y así por ejemplo el tobillo «cede» (inestabilidad funcional) durante la marcha sin que exista una razón estructural aparente (Lederman, 1997). ● Se ha demostrado una pérdida propioceptiva consecutiva a una alteración en la columna vertebral, la rodilla, el tobillo y la articulación temporomandibular (ATM) (consecutiva a traumatismo, cirugía, etc.) (Spencer, 1984). ● Estos cambios contribuyen a una patología articular degenerativa progresiva y a atrofia muscular (Fitzmaurice, 1992). ● El sistema motor habrá perdido información retroalimentaria para el refinamiento del movimiento, lo que conducirá a tensiones mecánicas anormales en músculos y articulaciones. Estos efectos del déficit propioceptivo pueden no ser evidentes durante muchos meses después del traumatismo. MECANISMOS QUE ALTERAN LA PROPIOCEPCIÓN (Lederman, 1997) ● Los fenómenos isquémicos o inflamatorios que se dan en los receptores pueden producir una sensibilidad propioceptiva disminuida debida a la formación de productos metabólicos colaterales que estimulan a los aferentes de los gru- 2. Aplic. clínica 001-084 29/9/06 15:45 Página 33 ESTACIONES DE INFORMACIÓN Y ENCÉFALO 33 Cuadro 3.2 Estaciones de información. Algunas importantes estructuras involucradas en esta ruta de información interna, que bajo determinadas circunstancias pueden estar implicadas en la producción o el mantenimiento del dolor (LaMotte, 1992), se enumeran a continuación. Órganos terminales de Ruffini. Se encuentran dentro de la cápsula articular, alrededor de las articulaciones, de modo que cada uno es responsable de describir lo que está sucediendo en un ángulo de aproximadamente 15º, con una cierta superposición entre cada uno y el órgano final adyacente. Estos órganos no se fatigan fácilmente y son progresivamente reclutados al moverse la articulación, de manera que el movimiento sea suave y no espasmódico. El principal interés de los órganos finales de Ruffini es una posición estable. Con cierta extensión, se ocupan asimismo de informar la dirección del movimiento. Órganos terminales de Golgi. También éstos se adaptan lentamente y continúan descargando durante un período prolongado. Se los halla en los ligamentos asociados con la articulación. A diferencia de los órganos terminales de Ruffini, que responden a la contracción muscular que altera la tensión en la cápsula articular, los órganos terminales de Golgi pueden aportar información independientemente del estado de la contracción muscular. Esto ayuda al cuerpo a saber simplemente dónde está la articulación en un momento dado, sin relación con la actividad muscular. Los receptores articulares de adaptación lenta poseen una influencia moduladora poderosa sobre las respuestas reflejas (por ejemplo, en la articulación sacroilíaca) y parecen tener la capacidad de producir influencias duraderas, bien para mantener la disfunción o para ayudar a su resolución (si la presión/tensión sobre ellos puede ser normalizada). La manipulación articular directa (Lefebvre et al. 1993) puede tener justamente este efecto o, como ha demostrado Lewit, también puede tenerlo la normalización de la función articular por medios menos directos. Lewit (1985) enfatiza lo anterior señalando: Las técnicas básicas [relacionadas con los tejidos blandos]... son muy suaves y también muy efectivas para la movilización, pues utilizan la facilitación e inhibición musculares, es decir, las fuerzas propias del paciente. Es de lo más lamentable que en las mentes de la mayor parte de la gente, tanto de los médicos como de los legos, la manipulación sea equivalente a ejercer la técnica a los impulsos –cuando esto último debería ser la excepción. El corpúsculo de Paccini. Éste se halla en el tejido conectivo periarticular y se adapta rápidamente. Dispara descargas y luego deja de informar, todo en un período de tiempo muy breve. Estos mensajes ocurren sucesivamente durante el movimiento, con lo cual el SNC puede percatarse de la velocidad de aceleración del movimiento que se produce en el área. Se denomina a veces receptor de aceleración. Los receptores cutáneos responden al tacto, la presión y el dolor y están involucrados en respuestas primitivas, tales como los reflejos de retirada y prensión. Los receptores cervicales, relacionados en particular con la musculatura suboccipital (véanse notas acerca del recto posterior pos III y IV, principalmente aferentes dolorosos (esto ocurre asimismo en la fatiga muscular). ● El traumatismo físico puede afectar directamente a los axones de los receptores (receptores articulares, husos musculares y sus inervaciones). 1. En el traumatismo muscular directo, la alteración del huso puede dar lugar a la denervación (por ejemplo, después de una lesión por latigazo) (Hallgren et al. 1993). 2. Los cambios estructurales en el tejido original conducen a atrofia y pérdida de la sensibilidad para detectar el movimiento, además de producir un índice de descarga alterado (por ejemplo, durante el estiramiento). menor de la cabeza), interactúan con los receptores laberínticos (oído) para mantener el equilibrio y un posicionamiento apropiado de la cabeza en el espacio. Existen otros órganos terminales, pero puede considerarse que los descritos son los que proporcionan información acerca del estado, la posición, la dirección y la velocidad del movimiento presentes en todo músculo o articulación, y del cuerpo como totalidad. Huso muscular. Este receptor es sensible y complejo. ● Detecta, evalúa, informa y ajusta la longitud del músculo en que se encuentra, dándole el tono. ● Actuando junto con el órgano tendinoso de Golgi, transmite la mayor parte de la información referida al tono y el movimiento musculares. ● Los husos yacen paralelos a las fibras musculares y se adjuntan al músculo esquelético o bien a la porción tendinosa del músculo. ● Dentro del huso se encuentran fibras que pertenecen a uno de dos tipos. Uno de ellos se describe como fibra en «maletín nuclear» y el otro, como fibra en cadena. ● En diferentes músculos la proporción de estas fibras pertenecientes a los husos difiere. ● En el centro del huso se encuentra un receptor denominado receptor anuloespiral (o terminación primaria) y a cada lado de él se halla un «receptor en rosetón» (terminación secundaria). ● La terminación primaria descarga rápidamente, lo que ocurre en respuesta a modificaciones incluso pequeñas de la longitud muscular. ● La terminación secundaria compensa lo anterior, ya que descarga mensajes sólo cuando han ocurrido cambios más grandes en la longitud muscular. ● El huso es un «comparador de longitudes» (también denominado un «receptor de estiramiento»), y puede efectuar descargas durante períodos prolongados, de una vez. ● Dentro del huso se hallan fibras intrafusales finas, que alteran la sensibilidad del huso. Ellas pueden alterarse sin que se produzca ningún cambio real en la longitud del músculo mismo por vía de una eferencia gamma independiente a las fibras intrafusales. Esto posee implicaciones para una diversidad de problemas agudos y crónicos. ● Las actividades del huso parecen brindar información acerca de la longitud, la velocidad de contracción y los cambios en la velocidad: cuán largo es el músculo, cuán rápidamente está cambiando su longitud y qué está sucediendo a esta velocidad de cambio de la longitud (Gray´s anatomy, 1973). Receptores tendinosos de Golgi. Estas estructuras indican con qué intensidad está trabajando el músculo (tanto si se está contrayendo como si se está estirando), dado que reflejan la tensión muscular, más que su longitud. Si el órgano tendinoso detecta una sobrecarga excesiva, puede causar el cese del funcionamiento muscular para evitar la lesión. Esto produce la relajación. ● Puede haber pérdida de la fuerza muscular (y posiblemente agotamiento) cuando un patrón aferente reducido conduce a inhibición reflexógena central de las motoneuronas que inervan el músculo afectado. ● Las influencias psicomotoras (por ejemplo, una sensación de inseguridad) pueden alterar los patrones de reclutamiento muscular en el ámbito local, dando por resultado el desuso y la debilidad muscular. ● La combinación de inhibición muscular, restricción articular y actividad de puntos gatillo es, de acuerdo con Liebenson (1996), «el componente periférico clave de la patología funcional del sistema motor». 2. Aplic. clínica 34 001-084 29/9/06 15:45 Página 34 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I Un ejemplo de disfunción propioceptiva Con el fin de apreciar algunas de las profundas influencias de la función propioceptiva y el devastador efecto que la alteración de esta función puede producir en términos de estabilidad postural y dolor, se resume a continuación un ejemplo particular relacionado con el recto posterior menor de la cabeza. Evidencias científicas en el recto posterior menor (RPM) de la cabeza ● En la extensión cefálica, el arco atlantoideo posterior mantiene una posición media entre el occipital y el axis. En la traslación cefálica en dirección anterior este espacio prácticamente se desvanece (Penning, 1989). ● Hack et al. (1995) señalaron la existencia de un puente facial entre el RPM y la duramadre orientado perpendicularmente, que resiste al movimiento de la duramadre. ● La fijación del ligamento cervical posterior a la duramadre entre el atlas y el axis tiene una función complementaria con los RPM (Mitchell et al. 1998). ● Por medio del ligamento cervical posterior, otros músculos posteriores también pueden actuar indirectamente junto con el RPM para coordinar la posición de la duramadre con el movimiento cefálico. ● Los estudios EMG sugieren que el RPM no descarga durante la extensión, sino que antes bien lo hace cuando la cabeza se traslada hacia delante (Greenman, 1997, comunicación personal). ● La elevada densidad de husos musculares hallados en los RPM sugiere que el valor de estos músculos no se encuentra en su funcionamiento motor sino en su papel de «monitores propioceptivos» de la columna cervical y la cabeza. ● Las observaciones que vinculan los músculos suboccipitales y cervicales con el equilibrio no son nuevas (Longet, 1845). ● En 1955 se reconoció la importancia de los propioceptores en esta región, acuñándose el término «vértigo cervical» (Ryan y Cope, 1955). ● Actualmente la propiocepción cervical es reconocida como un componente esencial en el mantenimiento del equilibrio. Esto es particularmente cierto en el anciano, en quien existe una desviación en el énfasis de los reflejos vestibulares a los reflejos cervicales para el mantenimiento del equilibrio (Wyke, 1985). Propiocepción y dolor ● Las señales propioceptivas provenientes de estos músculos suboccipitales también pueden servir como una «puerta» que bloquea la transmisión nociceptiva (fibras dolorosas) hacia la médula espinal y centros más elevados del sistema nervioso central (Wall, 1989). ● De acuerdo con la teoría de la puerta de entrada del dolor, fibras de gran diámetro (A beta) de los propioceptores y mecanorreceptores ingresan en la médula espinal y hacen sinapsis con interneuronas en el cuerno dorsal de la médula espinal. ● Las interneuronas inhiben la transmisión nociceptiva, en especial en los nociceptores que hacen sinapsis en la lámina V del asta dorsal. A B C H D E F G Figura 3.2 Principales estructuras de la región atlantooccipital (corte sagital que muestra el puente que conecta el RPM con la duramadre). A: occipital; B: duramadre posterior; C: membrana atlantooccipital posterior; D: músculo recto posterior menor de la cabeza; E: atlas (arco posterior); F: ligamento atlantoaxial posterior; G: axis; H: puente hacia la duramadre (reproducido con permiso de Journal of Bodywork and Movement Therapies, 1999; 3 (1): 31). ● La tensión postural crónica o los traumatismos pueden dar lugar a músculos suboccipitales hipertónicos. ● Hallgren et al. (1994) hallaron que ciertos sujetos con dolor crónico de cuello exhibían degeneración grasa y atrofia de los rectos posteriores menor y mayor de la cabeza, según observación mediante RM. ● La atrofia del RPM reduce su respuesta propioceptiva, lo cual puede desestabilizar el equilibrio postural (McPartland, 1997). ● Los sujetos con dolor crónico de cuello (y atrofia del RPM según se observa en la RM) presentaban una disminución del equilibrio en posición de pie en comparación con sujetos de control. ● El ingreso reducido de información propioceptiva facilita la transmisión de impulsos a partir de un espectro dinámico amplio de nociceptores, lo cual puede desarrollarse hacia un síndrome de dolor crónico. ● Cuando el dolor muscular aumenta su intensidad ocurre la referencia de la sensación de dolor a sitios remotos, tales como otros músculos, fascia, tendones, articulaciones y ligamentos (Mense y Skeppar, 1991). ● La estimulación nociva de los músculos rectos posteriores de la cabeza provoca actividad EMG refleja en los músculos distales, incluidos los músculos trapecios y maseteros (Hu et al. 1993). Hu et al. (1995) demostraron que la irritación del árbol vascular de la duramadre en la parte superior del cuello da lugar a una actividad EMG refleja de los músculos del cuello y la mandíbula. ● La lesión o la disfunción del RPM puede irritar el nervio C1; en el caso crónico, esto puede dar lugar a facilitación de las fibras simpáticas asociadas con C1, dando por resultado un síndrome doloroso crónico. ● Alternativamente, la irritación crónica de C1 puede referir el dolor al cuello y el rostro por vía de conexiones de C1 con C2 y el V par craneal. ● Conclusión: la disfunción (atrofia) del RPM conduce a una percepción aumentada del dolor, con ingreso reducido de información propioceptiva, lo que afecta en forma refleja, por ejemplo, a otros músculos cervicales y mandibulares (Hack et al. 1995). 2. Aplic. clínica 001-084 29/9/06 15:45 Página 35 ESTACIONES DE INFORMACIÓN Y ENCÉFALO Evaluación y tratamiento del RPM ● McPartland (1997) palpó a sujetos con atrofia del RPM y encontró que presentaban el doble de disfunciones somáticas cervicales que los sujetos de control. ● Las disfunciones somáticas fueron identificadas por dolor a la palpación de los músculos paraespinosos, asimetría de las articulaciones, restricción de la amplitud del movimiento y anomalías en la textura de los tejidos. ● Janda (1978) examinó la disfunción propioceptiva investigando el equilibrio en posición de pie con los ojos cerrados. Un sujeto normal debería ser capaz de permanecer sobre un pie con los brazos cruzados y los ojos cerrados durante 30 segundos. Cualquier cosa inferior a ello se considera indicador de cierto grado de disfunción propioceptiva. Los pacientes con disfunción propioceptiva son tratados con «reentrenamiento sensoriomotor»: reentrenamiento del equilibrio con los ojos cerrados. INFLUENCIAS NEURALES Efecto de la información propioceptiva contradictoria Korr (1976) recuerda lo siguiente: La médula espinal es el tablero en que juega el encéfalo cuando propone una actividad o un cambio de actividad. Cada «tecla» de la consola no suena como un «tono» individual, como la contracción de un grupo particular de fibras musculares, sino como una «melodía» de actividad, una «sinfonía» de movimiento. En otras palabras, incorporado a la médula se encuentra un gran repertorio de patrones de actividad, cada uno involucrando la compleja, armoniosa y delicadamente equilibrada orquestación de las contracciones y relajaciones de muchos músculos. El encéfalo «piensa» en términos de movimientos globales, y no de músculos individuales. Llama selectivamente a los patrones preprogramados que se encuentran en la médula y el tronco encefálico, modificándolos en incontables formas y combinándolos en una infinita variedad de patrones aún más complejos. Cada actividad está sujeta además a modulación, refinamiento y ajuste por la retroalimentación aferente que fluye continuadamente desde los músculos, tendones y articulaciones participantes. Esto significa que el patrón de información retroalimentada al SNC y el encéfalo refleja, en cualquier momento dado, el estado de las articulaciones, la dirección y la velocidad de la alteración en la posición de las articulaciones y los datos acerca de la longitud de las fibras musculares, el grado de carga que se está portando y la tensión que ello implica. Lo que se recibe es una información global más que piezas individuales de información de estaciones particulares. ¿Qué sucedería si cualquier parte de esta masa informativa fuese contradictoria y entrase realmente en conflicto con otra información recibida? Si desde una diversidad de fuentes llegan informes conflictivos que alcanzan la médula simultáneamente, el SNC no puede reconocer un patrón discernible (véase la exposición de Korr, a continuación, y el Cuadro 3.3). En tal caso no se produciría una respuesta adecuada y es probable que la actividad fuese interrumpida, lo cual pudiera dar por resultado un espasmo de cocontracción protector («congelamiento», contractura de defensa). 35 Sobrecarga neural, atrapamiento y comunicación cruzada Korr (1976) discute una variedad de impactos que pueden dar por resultado una excitabilidad neural aumentada, incluyendo el disparo de una andanada de impulsos supernumerarios hacia la médula y desde ella, con «comunicación cruzada» en que los axones pueden sobrecargarse y pasar impulsos el uno al otro directamente. Resultado de esta conducta pueden ser alteraciones en la contracción muscular, movilidad vascular, impulsos dolorosos, mecanismos reflejos y trastornos en la actividad simpática, con cambios hísticos que podrían ser relativamente leves (en los agujeros intervertebrales, por ejemplo), consistentes posiblemente en compresión neural o un verdadero atrapamiento. Por otra parte, Korr señala que una transmisión con patrones normales proveniente de la periferia puede quedar obstruida en caso de alteración de cualquier tejido, sea éste óseo, articular, ligamentario o muscular. Estos factores, combinados con alteraciones mecánicas en los tejidos, constituyen el fundamento de gran parte de la disfunción somática. Korr resume el proceso como sigue: Son los impactos somáticos, las fuentes de una retroalimentación incoherente y falta de significado, los que hacen que la médula espinal detenga las operaciones normales y congele el statu quo en los tejidos ofensores y ofendidos. Son estos fenómenos los que son detectables en la superficie corporal y se reflejan en trastornos de la tensión muscular, la textura de los tejidos, la función visceral y circulatoria e incluso la función secretoria; esto es, los elementos que constituyen en gran parte un diagnóstico osteopático. Goldstein (1996) ofrece un escenario más complejo en que el encéfalo mismo (o por lo menos una parte de él) se hace hiperreactivo y comienza a interpretar erróneamente la información que ingresa (Cuadro 3.4). Manipulación de las estaciones de información Existen diversos modos de «manipular» las estaciones de información neurales con el fin de producir modificaciones fisiológicas en los tejidos blandos. ● Técnica de energía muscular (TEM). Las contracciones isométricas utilizadas en la TEM afectan a los órganos tendinosos de Golgi, si bien se discute fuertemente el grado de inhibición consecutiva del tono muscular. Según algunos autores, se trata de un efecto mínimo (Lederman, 1997), en tanto otros sugieren una influencia fuerte, si bien temporal, que permite un estiramiento más fácil de estructuras previamente acortadas (Lewit, 1985). ● Técnicas de liberación posicional (TLP). Los husos musculares son influenciados por métodos que los conducen a un estado de «reposo» y que teóricamente les dan la oportunidad de «volver a estructurarse», reduciendo el estado hipertónico. El método de tensión y contratensión de Jones (1995) y otros métodos de liberación posicional utilizan el retorno lento y controlado de los tejidos perturbados a la posición de tensión como medio de ofrecer a los husos la posibilidad de volver a su posición inicial y así normalizar su funcionamiento. Esto es particularmente efectivo cuando han mante- 2. Aplic. clínica 36 001-084 29/9/06 15:45 Página 36 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I Cuadro 3.3 Cocontracción y esfuerzo. El trabajo de Laurence Jones (1995) consistente en el desarrollo de su método terapéutico de esfuerzo y contraesfuerzo (véase Capítulo 9) lo condujo a investigar los mecanismos que podrían darse en condiciones de esfuerzo agudo. Su concepto se basa en las respuestas fisiológicas predecibles de los músculos en situaciones determinadas. Jones describe cómo en un estado equilibrado el funcionamiento propioceptivo de los diversos músculos que sostienen una articulación alimentará un flujo de información proveniente de los receptores neurales en dichos músculos y sus tendones. Así por ejemplo, los órganos tendinosos de Golgi informarán acerca del tono, en tanto los diversos receptores que se encuentran en los husos descargarán una corriente constante de información (en forma más lenta o más rápida, dependiendo de las demandas impuestas a los tejidos) respecto de su longitud en reposo y de cualquier cambio que podría estar ocurriendo en tal longitud (Korr, 1947, 1974; Mathews, 1981). Jones (1964) observó por primera vez el fenómeno de la liberación espontánea al colocar «accidentalmente» a un paciente bajo dolor considerable y con cierto grado de distorsión compensatoria en una posición cómoda (facilitación), sobre una camilla terapéutica. Pese a no haber brindado ningún otro tratamiento, después de apenas 20 minutos de reposo en una posición de relativa comodidad el paciente fue capaz de incorporarse, libre de dolor. La posición de tranquilidad libre de dolor en la que Jones colocó al paciente consistió en la exageración del grado de distorsión en que su cuerpo se había mantenido. Había colocado al paciente en dirección de su comodidad (en vez de hacerlo hacia la tensión), ya que todo intento por corregir o enderezar el cuerpo sólo podría haberse cumplido con resistencia y dolor. Por el contrario, movilizar el cuerpo aún más hacia la distorsión fue aceptable y cómodo y pareció permitir la operación de procesos fisiológicos involucrados en la resolución del espasmo. Los fenómenos que ocurren en el momento de la distensión proporcionan la clave para comprender los mecanismos de la liberación posicional neuralmente inducida. Considérese un ejemplo demasiado habitual, alguien que se inclina hacia delante. En ese momento, los flexores del tronco se acortarían respecto de su longitud en reposo y sus husos musculares descargarían lentamente, indicando una actividad pobre o nula y ausencia de cambios en la longitud. Al mismo tiempo se estiraría o sería estirado el grupo erector de la columna, que efectuaría descansos rápidamente. Toda elongación que afecte a un músculo (y por consiguiente a sus husos) incrementará la velocidad de información, que en forma refleja inducirá una mayor contracción (reflejo de estiramiento miotático), con aumento del tono en dicho músculo. Esto produce una inhibición recíproca instantánea de los antagonistas funcionales (flexores), reduciendo aún más el ya limitado grado de información a partir de sus husos musculares. Este vínculo retroalimentario con el sistema nervioso central constituye la respuesta aferente primaria de los husos musculares, modulada por una fusión adicional de los husos musculares, el sistema eferente gamma, controlada a partir de centros (encefálicos) superiores. En palabras simples, el sistema eferente gamma ejerce influencia sobre el sistema aferente primario, por ejemplo cuando un músculo se encuentra en estado de quietud. Cuando se encuentra relajado y corto, proviniendo poca información desde los receptores primarios, el sistema eferente gamma podría sintonizar finamente e incrementar («levantar») la sensibilidad de los aferentes primarios a fin de asegurar un flujo informativo continuado (Mathews, 1981). Crisis Imaginemos ahora una situación urgente en que se realizan demandas inmediatas de estabilización a ambos grupos musculares (los flexores cortos «relativamente quietos» y los extensores estirados, de descarga relativamente activa), aun cuando se encuentran en estados bastante diferentes de preparación para la acción. Los flexores estarían «descargados», relajados, proporcionando una retroalimentación mínima a los centros de control, mientras que los extensores espinales estarían estirados, proporcionando un rápido derrame de información proveniente de los husos, cierta parte de la cual asegura que los músculos flexores relajados permanezcan aún más relajados, debido a la actividad inhibitoria. En ese momento, el sistema nervioso central posee una información mínima acerca del estado de los flexores relajados; en A B CARGA C CARGA A B C Braquial anterior Tríceps braquial Figura 3.3 A: Músculos flexor (braquial anterior) y extensor (tríceps braquial) del brazo en una relación cómoda y normal señalada por el índice de descarga en la escala correspondiente a cada músculo. B: Cuando se aplica una fuerza repentina, los flexores son estirados y los extensores protegen la articulación mediante un rápido acortamiento. C: Los receptores de estiramiento de los flexores continúan emitiendo descargas como si el estiramiento continuase. La descarga de flexores y extensores continúa en un grado inapropiadamente elevado, lo que produce el efecto observado en una articulación fija, en que existe restricción dentro de la gama fisiológica de movimiento (reproducido con permiso de Chaitow, 1996b). 2. Aplic. clínica 001-084 29/9/06 15:45 Página 37 ESTACIONES DE INFORMACIÓN Y ENCÉFALO 37 Cuadro 3.3 (Continuación) el instante de demanda crítica de estabilización, estos flexores acortados y relajados estarían obligados a extenderse rápidamente hasta una longitud que equilibrase a los extensores ya elongados –que se contraerían rápidamente para estabilizar el área. Al suceder esto, los receptores anuloespirales de los músculos cortos (flexores) responderían a la demanda de estiramiento repentino mediante una contracción aún mayor, al dispararse el reflejo de estiramiento. Las estaciones de información neural de estos músculos acortados descargarían impulsos como si los músculos estuviesen estirados –incluso cuando los músculos permaneciesen bastante más cortos que su longitud de reposo normal–. Al mismo tiempo, los músculos extensores, que habían estado estirados y que en la situación de alarma fueron obligados a acortarse rápidamente, permanecerían más largos que su longitud de reposo normal, al intentar estabilizar la situación. Korr ha descrito lo que sucede en los músculos abdominales (flexores) en esta situación. Señala que, debido a su estado relajado con una longitud en reposo escasa, se da el silencio de los husos. No obstante, dada la repentina demanda de información por los centros superiores está aumentada la amplificación gamma de modo que, al contraerse rápidamente el músculo para estabilizar la situación y al ser recibidos los requerimientos de información a partir del sistema nervioso central, el músculo devuelve la información de que está siendo estirado cuando en realidad su longitud en reposo normal es breve. Esto conduce a la cocontracción de ambos grupos musculares, agonistas y antagonistas. En efecto, los músculos habrían adoptado una posición restringida como resultado de una información propioceptiva inapropiada (Korr, 1976). Los dos grupos musculares opuestos quedan fijados en posiciones de desequilibrio en relación con su funcionamiento normal. Un grupo quedaría de esta forma más corto y el otro más largo que su longitud en reposo normal. En ese momento, todo intento por extender la región/la(s) articulación(es) sería fuertemente resistido por el grupo flexor tónicamente acortado. El sujeto quedaría fijado en una distorsión de flexión hacia delante. Las articulaciones involucradas no habrían sido llevadas más allá de su amplitud fisiológica normal, pero el espectro normal no habría estado disponible debido al estado acortado del grupo flexor (en este ejemplo). Aumentar la flexión, en cambio, no hubiese presentado problemas o dolor. Walther (1988) resume la situación como sigue: Cuando los propioceptores envían información conflictiva puede haber contracción simultánea de los antagonistas (...) sin inhibición de los músculos antagonistas puede haber tensiones articulares y otras tensiones (...) se desarrolla un patrón reflejo que hace que los músculos u otros tejidos mantengan esta tensión continuada. Tal disfunción tensional se relaciona a menudo con el envío inapropiado de señales a partir de los propioceptores musculares que han sido puestos en tensión por un cambio rápido, que no permite una adaptación apropiada. Es improbable que esta situación se resolviese en forma espontánea; se trata de la posición («tensión» del método de tensión/contratensión de Jones). Podemos reconocerlo en un contexto agudo, como en la tortícolis o en el «lumbago» agudo. También es reconocible como característica de muchos tipos de disfunción somática crónica en que las articulaciones permanecen restringidas debido a desequilibrio muscular de este tipo. Es el momento de una intensa confusión neural y propioceptiva. Es el momento de «tensión». Cuadro 3.4 La bioquímica, la mente y los trastornos neurosomáticos. Goldstein (1996) describió muchas entidades crónicas, entre ellas los síndromes de fatiga crónica (SFC) y fibromialgia (SFM), así como los trastornos neurosomáticos, citando a Yunus (1994), quien expresa que «se trata del grupo más común de enfermedades por el cual los pacientes consultan a los médicos». Los trastornos neurosomáticos son patologías que, a sugerencia de Goldstein, son causadas por «una compleja interacción de factores genéticos, de desarrollo y ambientales», implicando a menudo la posibilidad de abuso físico, sexual o psicológico temprano (Fry, 1993). Los síntomas surgen como resultado de un «procesamiento alterado de la información sensorial» por la red neural (incluido el encéfalo). Los ejemplos que se dan al respecto consisten en un toque ligero que es doloroso, olores leves que producen náuseas, una marcha breve que produce agotamiento, el ascenso de escaleras que parece igual a subir una montaña, la lectura de algo de poca importancia que causa alteración cognitiva –ejemplos todos que son una realidad para muchas personas con SFC / SFM. Goldstein es crítico respecto de los abordajes psicológicos para el tratamiento de estas afecciones, excepción hecha de la terapia conductual cognitiva, que según sugiere «...puede ser más apropiada, toda vez que enfrentarse con las vicisitudes de estas enfermedades que sufren altibajos impredecibles constituye un problema de importancia para la mayor parte de aquellos que las padecen». Reclama que la mayor parte de las revistas médicas preocupadas por la medicina psicosomática rara vez discuten la neurobiología y «aplican el concepto de somatización a prácticamente todos los temas que cubren» (Hudson, 1992; Yunus, 1994). Las cuatro influencias básicas ejercidas sobre las enfermedades neurosomáticas son, según cree ese autor, las que siguen: 1. Susceptibilidad genética, que puede ser fuerte o débil. Si sólo existe una débil tendencia, son necesarios otros factores para ejercer influencia sobre el rasgo. 2. Si un niño se siente inseguro entre el nacimiento y la pubertad, puede desarrollarse una hipervigilancia, que alteraría su interpretación del ingreso de información sensorial. 3. La susceptibilidad genéticamente predeterminada a las infecciones virales afecta a las neuronas y la glía. «Las infecciones virales persistentes del SNC podrían alterar la producción de transmisores, así como los mecanismos celulares». 4. Mayor susceptibilidad a los estresores ambientales, debida a una reducción en la plasticidad neural (resultante de todas las causas enumeradas en los puntos anteriores o de algunas de ellas). Esto podría incluir la deficiencia en la secreción del glutamato u óxido nítrico (ON), lo cual produce la codificación de una nueva memoria. La «plasticidad neural» puede agotarse fácilmente en estos sujetos, lo que según sugiere Goldstein es la causa de que los pacientes neurosomáticos desarrollen con frecuencia sus problemas a continuación de cierto grado de exposición aumentada a los estresores ambientales, como infección aguda, atención sostenida, ejercicio, inmunización, emergencia de la anestesia, traumatismo, etc. Goldstein (1996) describe así el sistema límbico y su disregulación: 1. El sistema límbico actúa como regulador encefálico (procesamiento integrativo), con efectos sobre la fatiga, el dolor, el sueño, la memoria, la atención, el peso, el apetito, la libido, la respiración, la temperatura, la presión arterial, el estado de ánimo, el funcionamiento inmune y el funcionamiento endocrino. 2. La disregulación de la función límbica ejerce influencia sobre todas estas funciones y todos estos sistemas o parte de ellos. 3. La regulación del control autónomo de la respiración proviene del sistema límbico, observándose anomalías importantes (tendencia a la hiperventilación, irregularidades en el volumen pulmonar, etc.) en la función respiratoria de personas con síndrome de fatiga crónica, junto con respuestas anormales al ejercicio (incluyendo la imposibilidad de hallar los niveles esperados de 2. Aplic. clínica 38 001-084 29/9/06 15:45 Página 38 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I Cuadro 3.4 (Continuación) aumento de cortisol, catecolaminas, hormona de crecimiento, somatostatina, temperatura central aumentada, etc.) (Gerra, 1993; Goldstein y Daly, 1993; Griep, 1993; Munschauer, 1991). 4. La disfunción del sistema límbico puede provenir de influencias centrales o periféricas (estrés). 5. Se ha demostrado que la ventana sensorial (la importancia dada a los ingresos de información sensorial) es menos efectivamente inhibida en las mujeres que en los hombres (Swerdlow, 1993). 6. Muchos desequilibrios bioquímicos están implicados en la disfunción límbica, pero en este resumen no se intentará detallarlos. 7. Goldstein señala que el nervio trigémino modula la regulación límbica. «El nervio trigémino puede producir la expansión de las zonas receptivas de las neuronas de amplio espectro dinámico y las neuronas específicas para la nociceptividad en ciertas condiciones, involucrando quizás la secreción aumentada de sustancia P, de modo que por estimulación de una zona receptiva se active un mayor número de neuronas, causando que estímulos inocuos sean percibidos como dolorosos» (Dubner, 1992). 8. Goldstein informa que el óxido nitroso, un importante vaso dilatador encefálico, posee profunda influencia sobre la secreción de glutamato y los neurotransmisores, que a su vez influencian la memoria de corto plazo (Sandman, 1993), la ansiedad (Jones, 1994), la liberación de dopamina (Hanbauer, 1992) (afectando así a la fatiga), los procesos de inhibición del dolor descendente, la inducción del sueño e incluso los procesos menstruales: «Las pacientes de sexo femenino con SFC/SFM muestran usualmente exacerbaciones premenstruales de sus síntomas. La mayor parte de los síntomas del trastorno disfórico de la fase luteínica tardía es similar a los síntomas del SFC, y es probable que este desorden presente una etiología límbica similar a la del SFC/SFM» (Iadecola, 1993). La alostasis es una característica de la mayor importancia en el modelo de Goldstein. Este autor informa de lo siguiente: ● Se ha demostrado que aproximadamente el 40% de los pacientes con SFC/SFM investigados padecieron abuso físico, psicológico o sexual durante su niñez. Al examinar los desequilibrios eléctricos encefálicos usando técnicas de mapeo de la actividad eléctrica encefálica (BEAM), Goldstein fue capaz de demostrar anomalías en el área temporal izquierda, un rasgo de las personas que han sido abusadas desde los puntos de vista físico, psicológico o sexual durante la niñez (en comparación con controles no abusados) (Teicher, 1993). ● El estrés significativo durante la niñez, informa, incrementa los niveles de cortisol, lo cual puede afectar al funcionamiento y la estructura hipocámpicos (McEwan, 1994; Sapolsky, 1990). Predisposición genética Estrés psicosocial intenso temprano (abuso, etc.) Homeostasis Alostasis Estresores ambientales múltiples adicionales Alostasis: homeostasis modificada (genéticamente o por vía de la experiencia temprana) que produce respuestas exageradas o insuficientes; así por ejemplo: Elevación de las hormonas del estrés. Trastornos conductuales y neuroinmunoendocrinos. ● Regulación fisiológica de estados anormales (desequilibrio). ● Elevación de los glucocorticoides. ● Diversos sitios clave del encéfalo producen. modificaciones neurohumorales que ejercen potencialmente influencia sobre prácticamente cualquier parte del cuerpo o sus funciones. ● ● Figura. 3.4 Representación esquemática de la alostasis (reproducido con permiso de Chaitow, 1999). Parecería que la experiencia temprana y los estímulos ambientales interactúan con sistemas biológicos subdesarrollados para dar lugar a respuestas homeostáticas alteradas: «Por ejemplo, las respuestas exageradas o insuficientes del eje HPA para defender un estado homeostático en una situación estresante podrían conducir a trastornos conductuales y neuroinmunoendocrinos en la adultez, en particular si los estímulos que podrían ser no estresantes fuesen evaluados... en forma inapropiada por la corteza prefrontal... » (Meaney, 1994). ● Sapolsky (1990) ha estudiado esta área de «alostasis» (regulación del medio interno a través del cambio dinámico de una cantidad de variables hormonales y físicas que no se encuentran en estado estable) e identificó como rasgo principal un sentido de falta de control. Sapolsky también identificó un sentido de falta de predictibilidad y otros diversos estresores que ejercen influencia sobre el eje HPA, menos equilibrados en sujetos con SFC/SFM; todos estos estresores implican «marcada ausencia de control, de predictibilidad o de salidas alternativas a la frustración». ● En estudios acerca de este tema se encuentra que los pacientes con SFC/SFM atribuyen sus síntomas predominantemente a factores externos (virus, etc.), en tanto que los sujetos de control (depresivos) los atribuyen usualmente a estados internos (Powell, 1990). ● La carga alostática, en contraste con los mecanismos homeostáticos que estabilizan desviaciones de las variables normales, constituye «el precio que el cuerpo paga por contener los estímulos despertadores y la expectativa de consecuencias negativas» (Schulkin, 1994). ● Las expectativas negativas crónicas y la vigilia consecutiva parecen incrementar la carga alostática. Ella se caracteriza por ansiedad y anticipación de adversidades, conduciendo a niveles elevados de hormonas del estrés (Sterling y Eyer, 1981). ● Goldstein intenta explicar las interacciones bioquímicas y neurales inmensamente complejas involucradas en este escenario que comprende áreas encefálicas tales como la amígdala, la corteza prefrontal, el tronco encefálico inferior y otros sitios, así como una miríada de secreciones, entre ellas hormonales (incluidos los glucocorticoides), los neurotransmisores, la sustancia P, la dopamina y el óxido nítrico. ● Señala por fin que el funcionamiento de la corteza prefrontal puede verse alterado por numerosos agentes disparadores en el sujeto predispuesto (lo que posiblemente involucre rasgos genéticos o traumatismos tempranos), que incluyen: 1. Infecciones virales que alteran el funcionamiento neuronal. 2.Inmunizaciones que deplecionan las aminas biógenas (Gardier, 1994). 3. Exposición a organofosforados o hidrocarburos. 4. Traumatismo craneocefálico. 5. Parto. 6. Campos electromagnéticos. 7. Deprivación del sueño. 8. Anestesia general. 9.«Estrés», por ejemplo físico –como correr una maratón–, mental o emocional. Lo que describe Goldstein es una respuesta neurohumoral alterada por parte de individuos cuyos sistemas de defensa y reparación están predispuestos a que ello suceda tanto debido a tendencias heredadas como a impacto(s) en el desarrollo temprano (físicos o psicológicos), a lo que se han añadido múltiples estresores adicionales. Su solución es una modificación bioquímica (farmacológica) de los desequilibrios que identifica como rasgos clave de esta situación. Abordajes alternativos podrían intentar modificar la conducta o alterar otros aspectos de estos complejos trastornos, posiblemente utilizando aproximaciones nutricionales. Goldstein nos ha ofrecido sus interpretaciones y sus propias soluciones. No todos aceptarán necesariamente estos remedios, pero es recomendable la iluminación que él ofrece de los mecanismos altamente complicados que están involucrados. También vale la pena reflexionar sobre los posibles efectos, sobre mecanismos predispuestos, de los traumatismos de tipo latigazo, tal como se exponen en este capítulo. 2. Aplic. clínica 001-084 29/9/06 15:45 Página 39 ESTACIONES DE INFORMACIÓN Y ENCÉFALO REHABILITACIÓN TERAPÉUTICA MEDIANTE SISTEMAS REFLEJOS FORTALECIMIENTO A B C B A A B C B A DEBILITAMIENTO A: Órganos tendinosos de Golgi B: Vientre muscular C: Huso muscular Figura 3.5 Manipulación propioceptiva de los músculos, tal como se describe en el texto (reproducido con permiso de Chaitow, 1996c). nido inapropiadamente una zona inmovilizada o para proteger (contractura de protección). ● Puede ejercerse influencia directa, por ejemplo, aplicando presión a los husos o a los órganos tendinosos de Golgi (algo mencionado a veces como «compresión isquémica» o «presión inhibitoria», equivalente a la metodología de la acupresión) (Stiles, 1984). ● Una posibilidad es la manipulación propioceptiva (cinesiología aplicada) (Walter, 1988). Así por ejemplo, la corrección cinésica del tono muscular utiliza dos receptores clave en los músculos a fin de lograr sus efectos. Un músculo en espasmo puede ser ayudado a relajarse por aplicación de presión directa (utilizando aproximadamente 0,5 kg de presión) lejos de la masa central del músculo, en el área de los órganos tendinosos de Golgi, y/o por aplicación del mismo monto de presión hacia la masa central del músculo, en la zona de las células fusiformes musculares (Figura 3.5). ● El efecto precisamente opuesto (es decir, la tonificación temporal o el estiramiento del músculo) se alcanza aplicando presión lejos de la masa central del músculo, en la región del huso muscular o bien hacia la masa central del músculo, en la región de los órganos tendinosos. ● Los mecanorreceptores cutáneos responden muy bien al estiramiento o la presión, por lo que son fácilmente influenciados por métodos que los friccionan (por ejemplo, el masaje), aplican presión sobre ellos (TNM, reflexología, acupresión, shiatsu, etc.), los estiran o «facilitan» (como en la técnica funcional osteopática –véase Capítulo 9). ● Los mecanorreceptores articulares, los tendones y los ligamentos son influenciados en grado diverso por movimientos activos o pasivos, entre ellos la articulación, la movilización, el ajuste y el ejercicio (Lederman, 1997). BIBLIOGRAFÍA 39 Vladimir Janda ha investigado y desarrollado formas en que puede lograrse mejor la reeducación de los patrones de uso disfuncionales empleando nuestros conocimientos acerca de las estaciones de información neural –un abordaje «sensoriomotor» (Janda, 1996)–. El autor señala que existen dos estadios en el proceso de aprendizaje de nuevas destrezas motoras o reaprendizaje de otras antiguas. 1. El primero se caracteriza por el aprendizaje de nuevas formas de llevar a cabo funciones particulares. Esto involucra a la corteza cerebral en la participación consciente en el proceso de adquisición de destrezas. Al continuar el proceso, señala Janda, «el encéfalo intenta reducir a un mínimo las vías y simplificar los circuitos regulatorios», acelerando este medio de rehabilitación relativamente lento. Advierte sin embargo que «si este programa motor se ha fijado una vez, será difícil, si no imposible, modificarlo. Esto reclama otros abordajes». 2. Un abordaje más veloz del aprendizaje motor implica ejercicios de equilibrio con el intento de auxiliar al sistema propioceptivo y a las vías asociadas relacionadas con la postura y el equilibrio. Janda informa que «desde el punto de vista de las aferencias, los receptores de la planta del pie, los músculos cervicales y la región sacroilíaca presentan la mayor influencia propioceptiva» (Abrahams, 1977; Freeman et al., 1965; Hinoki y Ushio, 1975). Los auxiliares para la estimulación de los propioceptores en estas áreas son las tablas inestables, las tablas oscilantes, los zapatos de equilibrio, los minitrampolines y muchos otros. Los principios de este abordaje se basan en el trabajo de Bobath y Bobath (1964), que desarrollaron programas de educación motora para niños con parálisis cerebral. Un programa de reeducación del funcionamiento sensoriomotor puede duplicar aparentemente la velocidad de la contracción muscular, mejorando significativamente el funcionamiento general y postural (Bullock–Saxton et al. 1993). CONCLUSIÓN La valoración del papel de las estaciones de información neural nos ayuda a nuestra comprensión acerca de los modos en que progresan las respuestas adaptativas disfuncionales, dado que se desarrollan a partir de patrones de uso excesivo, mal uso, desuso y abuso. Se observa que los cambios compensatorios que surgen a lo largo del tiempo o como resultado de la adaptación a un único fenómeno traumático presentan una progresión lógica. Nos centraremos en estos patrones en el capítulo que sigue. Allí observaremos de modo tanto amplio como localizado las compensaciones y adaptaciones a las tensiones de la vida normales (gravedad) y anormales (patrones de uso o traumatismos) y cómo ellas impactan en nuestros cuerpos notoriamente flexibles. 2. Aplic. clínica 40 001-084 29/9/06 15:45 Página 40 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I 2. Aplic. clínica 001-084 29/9/06 15:45 Página 41 ESTACIONES DE INFORMACIÓN Y ENCÉFALO 41 2. Aplic. clínica 001-084 29/9/06 15:45 Página 42 2. Aplic. clínica 001-084 29/9/06 15:45 Página 43 EN ESTE CAPÍTULO: Adaptación: SGA y SLA 43 La postura, la función respiratoria y el fenómeno de la adaptación 44 Obteniendo sentido del cuadro 45 Ejemplo 46 Influencias posturales y emocionales sobre la disfunción musculoesquelética 47 Interpretaciones posturales 47 Patrones de contracción 47 Contracciones emocionales 48 Funciones del «puño medio» 48 Funciones del «puño superior» 48 Precauciones e interrogantes 49 El desequilibrio postural y el diafragma 50 Influencias respiratorias 50 Resumen de los efectos de la hiperventilación 50 Repercusiones neurales 51 Tetania 52 Modificaciones biomecánicas en respuesta a la respiración torácica superior 52 Factores emocionales adicionales y disfunción musculoesquelética 53 Compromiso selectivo de la unidad motora 53 Conclusión 53 4 Causas de disfunción musculoesquelética La lucha contra la gravedad constituye una batalla de por vida, a menudo complicada por el espectro de tensiones adaptativas a las cuales sometemos nuestros cuerpos mientras vivimos. Adaptación y compensación son los procesos por medio de los cuales nuestras funciones quedan gradualmente comprometidas al responder a una interminable serie de demandas, que van desde el reposicionamiento postural de nuestro organismo y las actividades placenteras hasta los patrones habituales (tales como la manera en que elegimos sentarnos, caminar, permanecer de pie o respirar). Hay cambios en los tejidos locales, así como compensaciones en el cuerpo entero, debidos a impactos que se imponen al cuerpo a corto y largo plazo. Una exposición resumida acerca de los mecanismos de adaptación implicados, junto con un examen más profundo de la evolución de la disfunción musculoesquelética, apoyará la comprensión de cómo el cuerpo se adapta, cómo lo podemos auxiliar y cuándo podría ser apropiado dejar que se adapte por sí mismo. ADAPTACIÓN: SGA Y SLA Cuando examinamos la función y la disfunción musculoesqueléticas, nos hacemos conscientes de un sistema que puede verse comprometido como resultado de demandas adaptativas que exceden su capacidad para absorber la carga, mientras intenta mantener algo que se aproxime a la función normal. En ocasiones son los límites de la elasticidad los que pueden verse excedidos, lo cual da lugar a modificaciones estructurales y funcionales. La evaluación de estos patrones disfuncionales –que da sentido a lo que podemos observar, palpar, demostrar– permite la detección de las causas y el establecimiento de criterios para una acción remedial. Las demandas que conducen a disfunción pueden ser violentas o forzadas; puede tratarse de fenómenos aislados o de la influencia acumulativa de numerosos fenómenos menores. Cada uno de dichos fenómenos es una forma de tensión y brinda una carga propia de ámbito local y en el cuerpo como un todo. A fin de entender mejor estos procesos, resultará muy útil volver a referirnos a su principal investigador, Hans Selye. 43 2. Aplic. clínica 44 001-084 29/9/06 15:45 Página 44 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I Selye (1956) denominó estrés a un «elemento inespecífico» en la producción de enfermedades. Describió el síndrome general de adaptación (SGA), compuesto por tres diferentes estadios: ● La reacción de alarma, cuando tienen lugar respuestas de defensa iniciales («lucha o huida»). ● La fase de resistencia (adaptación) (que puede durar muchos años, tanto como los mecanismos homeostáticos autorreguladores puedan mantener la función). ● La fase de agotamiento (cuando la adaptación fracasa), en que surge una patología franca. El SGA afecta al organismo como un todo, en tanto el síndrome local de adaptación (SLA) atraviesa los mismos estadios pero afecta a áreas localizadas del cuerpo. Así por ejemplo, imaginemos la respuesta hística a cavar en el jardín, cortar madera o jugar al tenis después de un período de relativa inactividad –se generaría una «respuesta adaptativa aguda», con acompañamiento de rigidez y dolor, seguidos por la resolución de los efectos del estrés después de unos pocos días. Imaginemos la misma actividad repetida una y otra vez, con el resultado de respuestas adaptativas («entrenamiento») que conducen a respuestas hísticas crónicas tales como hipertrofia y posiblemente acortamiento, robustecimiento, etc. Cualquiera que regularmente se entrene corriendo o levantado pesas reconocerá esta secuencia. El cuerpo, o parte de él, responde al estrés repetitivo (correr, levantar, etc.) adaptándose a las necesidades que se le han impuesto. Se hace más fuerte o capaz, a menos que las demandas adaptativas sean excesivas; en este último caso, finalmente se quebrará o se hará disfuncionante. Selye demostró que el estrés provoca un patrón de adaptación que es individual para cada organismo. Demostró asimismo que cuando un sujeto es agudamente alarmado, tensionado o despertado se activan mecanismos homeostáticos (autonormalizadores). Por el contrario, si el estado de alarma se prolonga o si las demandas adaptativas son excesivas ocurren cambios a largo plazo, crónicos, que casi siempre lo son a expensas de la óptima integridad funcional. Cuando se evalúa o se palpa a un paciente o un área disfuncional, es frecuente observar modificaciones neuromusculoesqueléticas que representan un registro de los intentos del cuerpo por adaptarse y ajustarse a las múltiples y variadas tensiones que se le han impuesto al paso del tiempo. Los resultados de impactos posturales y traumáticos repetidos a lo largo de la vida, en combinación con los efectos somáticos de origen emocional y psicológico, presentarán a menudo un confuso patrón de tejido tenso, acortado, amontonado, fatigado y, por último, fibroso (Chaitow, 1989). LA POSTURA, LA FUNCIÓN RESPIRATORIA Y EL FENÓMENO DE LA ADAPTACIÓN Algunas de las muchas formas de respuesta de los tejidos blandos al estrés que afectan al cuerpo son las siguientes (Barlow, 1959; Basmajian, 1974; Dvorak y Dvorak, 1984; Janda, 1982, 1983; Korr, 1978; Lewit, 1985; Travell y Simons, 1983, 1992): 1. Factores congénitos e innatos, tales como una pierna corta o larga, una hemipelvis estrecha, influencias fasciales (por ejemplo, distorsiones craneanas en relación con tensión recíproca de las membranas debido a dificultades de parto, como el uso de fórceps). 2. uso excesivo, mal uso y abuso, tal como alteración o patrones inapropiados o repetitivos de uso en el trabajo, el deporte u otras actividades regulares. 3. Inmovilización, desuso (los cambios irreversibles pueden darse después de apenas 8 semanas). 4. Patrones de tensión postural (véase más adelante). 5. Patrones respiratorios inapropiados (véase más adelante). 6. Estados emocionales negativos crónicos, como depresión, ansiedad, etc. (véase más adelante). 7. Influencias reflejas (puntos gatillo, regiones vertebrales facilitadas) (véase Capítulo 6). Como resultado de estas influencias, que afectan a todos y cada uno de nosotros en cierto grado, se instalan cambios adaptativos agudos y dolorosos, y se producen así los patrones y fenómenos disfuncionales en que se centran las terapias neuromusculares. Cuando el sistema musculoesquelético se halla «estresado» por éstas u otras causas se da la siguiente secuencia de fenómenos: ● «Algo» ocurre (véase lista anterior) que lleva a aumento del tono muscular. ● Si este tono aumentado es de un plazo más que breve, se da una retención de desechos metabólicos. ● Simultáneamente, el tono muscular aumentado conduce a cierto grado de deficiencia localizada de oxígeno (en relación con las necesidades hísticas) y al desarrollo de isquemia. ● En sí misma, la isquemia no es productora de dolor, pero un músculo isquémico que se contrae rápidamente, sí lo produce (Lewis, 1942; Liebenson, 1996). ● El tono aumentado podría dar lugar también a cierto grado de edema. ● Todos estos factores (retención de desechos/isquemia /edema) contribuyen a producir molestias o dolor. ● Las molestias o el dolor refuerzan el incremento del tono. ● Como resultado puede surgir una inflamación o, por lo menos, una irritación crónica. ● Las estaciones de información neurales de estos tejidos hipertónicos estresados bombardearán el SNC con información referida a su estado, lo que a su vez conduce a cierto grado de desensibilización de las estructuras neurales y a la evolución de facilitación, con hiperreactividad acompañante. ● Se activan los macrófagos, dado que están aumentadas la vascularización y la actividad fibroblástica. ● Aumenta la producción de tejido conectivo, con uniones cruzadas, lo cual lleva a acortamiento fascial. ● El estrés muscular crónico (una combinación de la carga implicada y el número de repeticiones o el grado de la influencia sostenida) produce el desarrollo gradual de histéresis, en que las fibras colágenas y los proteoglicanos son reestructurados para producir un patrón estructural alterado. ● Esto da por resultado tejidos que se fatigan mucho más fácilmente y son propensos a padecer una alteración franca si se los estira. ● Puesto que la fascia y otros tejidos conectivos en su totalidad constituyen un continuo en todo el cuerpo, cualquier 2. Aplic. clínica 001-084 29/9/06 15:45 Página 45 CAUSAS DE DISFUNCIÓN MUSCULOESQUELÉTICA distorsión o contracción que se desarrolle en una región puede crear potencialmente deformaciones fasciales en cualquier otro lugar, ejerciendo influencias negativas sobre estructuras sostenidas por la fascia o adheridas a ella, entre ellas nervios, músculos, estructuras linfáticas y vasos sanguíneos. ● La hipertonía de cualquier músculo producirá la inhibición de su(s) antagonista(s) y conductas aberrantes en su(s) sinergista(s). ● Se desarrollan reacciones en cadena en que ciertos músculos (posturales: de tipo I) se acortan, en tanto otros (fásicos: de tipo 2) se inhiben. ● Debido al aumento sostenido de la tensión muscular surge isquemia en las estructuras tendinosas, tanto como en áreas localizadas de los músculos, lo cual conduce a la aparición de dolor perióstico. ● Se desarrollan adaptaciones compensatorias que dan lugar a patrones de uso habituales, «incorporados», que surgen cuando el SNC aprende a efectuar compensaciones mediante modificaciones en la fuerza, la longitud y la conducta funcional de los músculos (por ejemplo, como resultado de la inhibición). ● Se produce entonces una biomecánica anormal, lo que implica la mala coordinación del movimiento (los grupos musculares antagonistas serán hipertónicos o débiles; así por ejemplo, el sistema erector de la columna se tensiona en tanto el recto abdominal es inhibido y se debilita). ● La secuencia normal de descarga de los músculos involucrados en movimientos particulares se altera, conllevando un esfuerzo adicional. ● La biomecánica articular recibe un impacto directo de influencias acumuladas a partir de los cambios de estos tejidos blandos, y puede transformarse ella misma en fuente significativa de dolor referido y localizado, con refuerzo de patrones disfuncionales de los tejidos blandos (Schaible y Grubb, 1993). ● El desacondicionamiento de los tejidos blandos se hace progresivo, como resultado de la combinación de los fenómenos simultáneos de dolor de tejidos blandos, «espasmo» (defensa hipertónica), rigidez articular, debilidad de los antagonistas, hiperactividad de los sinergistas, etc. ● Se da una evolución progresiva de áreas localizadas de hiperreactividad de las estructuras neurales (áreas facilitadas) en las regiones paraespinales o dentro de los músculos (puntos gatillo miofasciales). ● En el área correspondiente a estos puntos gatillo (véase análisis de los disparadores miofasciales) se instala una actividad neural muy aumentada (de lo cual hay evidencias EMG), capaz de ejercer influencia adversa sobre tejidos distantes (Hubbard, 1993; Simons, 1993). ● El despilfarro de energía debido a una hipertonía innecesariamente sostenida y a una musculatura activa en exceso conducen a fatiga generalizada, así como a una «crisis energética» local en tejidos locales (véase exposición sobre los puntos gatillo). ● Se desarrollan cambios funcionales más amplios –por ejemplo, tales que afectan a la función respiratoria y la postura corporal–, con repercusiones en la economía total del organismo. ● En presencia de una constante retroalimentación neural de impulsos al SNC/encéfalo a partir de las estaciones de in- 45 formación neural, lo cual indica una mayor vigilia (el estado muscular hipertónico es parte de la reacción de alarma de lucha/huida), habrá niveles aumentados de vigilia psicológica y una reducción en la capacidad del sujeto, o de los tejidos hipertónicos locales, de relajarse con eficacia, con el consecutivo refuerzo de la hipertonía. ● Surgirán entonces patrones de uso funcionales de una naturaleza biológicamente insostenible, que probablemente comprendan problemas musculoesqueléticos crónicos y dolor. ● En este estadio, la restauración de la función normal requiere el ingreso de información terapéutica dirigida tanto a los múltiples cambios ocurridos como a la necesidad de reeducación del sujeto acerca de cómo utilizar su cuerpo, respirar y transportarse a sí mismo en una forma más sustentable. ● Los cambios adaptativos crónicos que se desarrollan en un escenario tal dan lugar a una mayor probabilidad de futuras exacerbaciones agudas, dado que las estructuras biomecánicas progresivamente más crónicas, menos adaptables y flexibles, intentarán hacer frente a los factores estresantes adicionales que provienen de las demandas normales de la moderna vida cotidiana. OBTENIENDO SENTIDO DEL CUADRO En la amplia exposición que sigue se prestará atención a tres elementos nucleares: las causas posturales, emocionales y respiratorias del estrés musculoesquelético. Estos tres factores interactúan entre sí y refuerzan las disfunciones resultantes. Como quedará claro en estas descripciones, hay constante aparición y combinación de influencias fundamentales sobre la salud y la enfermedad. Al intentar entender los problemas de un paciente, frecuentemente es valioso desde el punto de vista clínico agrupar los factores etiológicos. Un modelo que los autores hallan útil divide las influencias negativas de la manera siguiente: ● Biomecánicas (congénitas, uso excesivo, mal uso, traumatismo, desuso, etc.). ● Bioquímicas (toxicidad, desequilibrio endocrino, deficiencia nutricional, isquemia, inflamación). ● Psicosociales (ansiedad, depresión, estados emocionales irresueltos, somatización, etc.). La utilidad de este abordaje consiste en que permite poner el foco en factores modificables (por ejemplo) por las vías siguientes: ● Métodos manuales, como rehabilitación, reeducación y ejercicio, que ejercen influencia sobre factores biomecánicos. ● Tácticas nutricionales o farmacéuticas, que modifican influencias bioquímicas. ● Abordajes psicológicos, que hacen frente a las influencias psicosociales. En verdad, la superposición entre estas categorías causales es tan grande que en muchos casos las intervenciones pueden ser seleccionadas al azar, ya que, de ser efectivas (en cierto grado), todas ellas modificarán las demandas adaptativas o aumentarán las funciones autorreguladoras lo suficiente como para que se observe un beneficio. 2. Aplic. clínica 46 001-084 29/9/06 15:45 Página 46 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I Influencias bioquímicas: entre ellas, toxicidad adquirida o autogenerada, deficiencias nutritivas, factores infecciosos, endocrinos, alérgicos y otros. Influencias psicosociales: entre ellas, depresión, rasgos de ansiedad, poca capacidad para enfrentarse al estrés, soledad, temor, consecuencias del abuso en la niñez, etc. S I S T E M A I N M U N E Influencias biomecánicas: entre ellas, modificaciones estructurales (congénitas, por ejemplo, una pierna más corta o hipermovilidad, características posturales o inducidas por traumatismos) o inducidas funcionalmente (uso excesivo, mal uso), por ejemplo, tensiones hiperventilatorias sobre los mecanismos y las estructuras respiratorios. Las influencias interactuantes de naturaleza bioquímica, biomecánica y psicosocial no producen cambios aislados. Así por ejemplo: ● Un estado emocional negativo (por ejemplo, depresión) produce modificaciones bioquímicas específicas, altera la función inmune y da lugar a un tono muscular alterado. ● La hiperventilación modifica la acidez sanguínea, altera la información neural (inicialmente exagerada y luego disminuida), crea sentimientos de ansiedad/aprensión y ejerce impacto directo sobre los componentes estructurales de las regiones torácica y cervical: músculos y articulaciones. ● El quimismo alterado afecta al estado de ánimo; esto último modifica el quimismo sanguíneo; una estructura alterada (por ejemplo, la postura) modifica la función y en consecuencia ejerce impacto sobre el quimismo (por ejemplo, el funcionamiento hepático) y, potencialmente, sobre el estado de ánimo. Es dentro de estas categorías –bioquímicas, biomecánicas y psicosociales– donde podrá encontrarse la mayor parte de las grandes influencias sobre la salud. Figura 4.1 Influencias bioquímicas, biomecánicas y psicosociales sobre la salud (reproducido con permiso de Chaitow, 1999). Ejemplo Considérese a un sujeto que habitualmente respira con una modalidad torácica superior, un esfuerzo que impondrá demandas adaptativas a los músculos respiratorios accesorios, lo cual tiene por consecuencia rigidez, dolor, actividad de puntos gatillo (particularmente en los escalenos) y compromiso articular. Este individuo mostrará probablemente evidencias de ansiedad (véase más adelante) como resultado directo del desequilibrio de CO2 causado por el patrón respiratorio; también podría estar respirando de esta forma debido a una ansiedad predisponente (Timmons, 1994). ● Las intervenciones que reducen la ansiedad ayudarán en el tratamiento de todos los síntomas asociados; éstas podrían ser, por ejemplo, una modificación bioquímica (hierbas, fármacos), abordajes relacionados con el estrés o psicoterapia. ● También ayudarían a reducir los síntomas las intervenciones que mejoren la función respiratoria, tales como probablemente la reducción del distrés de los tejidos blandos (incluyendo la desactivación de los puntos gatillo) y/o de las restricciones articulares, así como el reentrenamiento respiratorio. 2. Aplic. clínica 001-084 29/9/06 15:45 Página 47 CAUSAS DE DISFUNCIÓN MUSCULOESQUELÉTICA 47 El abordaje más apropiado será aquel que más se acerque a las causas y no a los efectos, y que permita así modificaciones a largo plazo que reduzcan la probabilidad de recurrencia. La bioquímica, la biomecánica y la mente se observan en este ejemplo inextricablemente fundidas entre sí. En otros ejemplos, las influencias etiológicas no siempre se observan tan claramente definidas; sin embargo casi siempre impactarán cada una sobre las otras. El tema de la influencia respiratoria sobre la disfunción musculoesquelética será explorado más adelante en este mismo capítulo. Antes de ello, un resumen de las influencias posturales y emocionales nos preparará para una comprensión más amplia de uno de los procesos corporales importantes: la respiración. INFLUENCIAS POSTURALES Y EMOCIONALES SOBRE LA DISFUNCIÓN MUSCULOESQUELÉTICA Un perspicaz dibujo de Charlie Brown muestra a éste de pie en una postura manifiestamente encorvada, en tanto filosofa con Lucy acerca de que esta postura es la que permite obtener el mayor beneficio posible del hecho de estar deprimido. Permanecer de pie erguido, asegura, aleja toda sensación de depresión. Otra vez, tal como en el ejemplo anterior de la disfunción respiratoria, podemos ver cómo las emociones y la biomecánica se encuentran estrechamente relacionadas. Todo lo que alivie el estado depresivo casi seguramente dará por resultado una modificación en el lenguaje corporal y, si Charlie tiene razón, estar de pie erguido (por lo menos en cierto grado) ejercerá impacto sobre este estado de la mente. Philip Latey, un osteópata británico de origen australiano (1996), halló una útil metáfora para describir los patrones de distorsión observables y palpables que coinciden con problemas clínicos particulares. Utiliza la analogía de los «puños cerrados» porque, explica, abrir un puño se correlaciona con la relajación fisiológica, en tanto el puño cerrado indica fijeza, rigidez, músculos hipercontraídos, torbellino emocional, retirada comunicativa, etc. Señala Latey: El «puño inferior» está centrado enteramente en la función pelviana. Cuando describo el «puño superior» incluiré cabeza, cuello, hombros y brazos, con tórax superior, faringe y mandíbula. El «puño medio» se centrará principalmente en la parte inferior del tórax y la superior del abdomen. La manera con que Latey describe el trasfondo emocional de las respuestas físicas nos parece significativa si se la coteja con interpretaciones más mecanísticas de los probables sucesos que se producen en cualquier patrón disfuncional dado. Más adelante se encontrará una breve exposición de su trabajo en cuanto se relaciona con el tema principal de este libro. Interpretaciones posturales Latey describe al paciente que ingresa en la consulta como mostrando una postura imaginaria, que es la impresión que subconscientemente el paciente desea que uno observe. Figura 4.2 Caricatura que muestra el concepto de «puño medio» de Latey (reproducido con permiso del Journal of Bodywork and Movement Therapies, 1996; 1 (1): 50). Si se requiere al paciente que se relaje tanto como le sea posible, la siguiente imagen observada será la de la postura de hundimiento repentino, en que la gravedad actúa sobre el cuerpo en tanto éste responde de acuerdo con sus atributos únicos, las tensiones y debilidades. En este caso es común observar que se ponen en funcionamiento grupos musculares hiperactivos: manos, pies, mandíbula y musculatura del rostro, que pueden retorcerse y cerrarse o enrollarse. Por fin, cuando el paciente yace y se relaja, llegamos a una imagen más profunda, la postura residual. Aquí se encontrarán las tensiones que el paciente no puede aflojar. Éstas son palpables y, señala Latey, exceptuando el sudor, la piel y la circulación, representan la más profunda «capa de cebolla» disponible al examen. Patrones de contracción Lo que se observa varía según cada persona, de acuerdo con el estado de su mente y su bienestar. Aparentemente existe un registro o patrón psicofísico de las respuestas del paciente, sus acciones, transacciones e interacciones con su ambiente. Los patrones de contracción que se observan y palpan presentan a menudo relación directa con los factores inconscientes del paciente y proporcionan una vía fiable para la detección y el tratamiento. Uno de los conceptos de Latey se refiere al mecanismo que conduce a la contracción muscular como medio de enmascaramiento de una andanada sensorial resultante de un estado emocional. Latey describe: ● Una sensación que podría originarse en la boca del estómago es ocultada, enmascarada, por la contracción de los músculos adheridos a las costillas inferiores, el abdomen superior y la unión entre el tórax y la porción inferior de la columna vertebral. 2. Aplic. clínica 48 001-084 29/9/06 15:45 Página 48 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I ● Sensaciones genitales y anales, que podrían ser ahogadas por la contracción de la musculatura de la cadera, las piernas y la región lumbar. ● Sensaciones faríngeas, que podrían ser disimuladas por la contracción de cintura escapular, cuello, brazos y manos. común hallar una hipercontractura estática del serrato menor en tanto los músculos dorsales subyacentes se encuentran en estado de acortamiento y degeneración fibrosa, que refleja «la fijeza del transverso y la extensión del bloqueo emocional». Contracciones emocionales Funciones del «puño medio» La expresión refrenada de la emoción misma conduce a la supresión de la actividad y, en última instancia, a la contracción crónica de los músculos que serían utilizados si estas emociones (furor, miedo, rabia, alegría, frustración, tristeza o cualquier otra) se expresaran. Latey señala que en toda área corporal productora de sensaciones que dan lugar a excitación emocional el aporte sanguíneo puede quedar reducido por la contracción muscular. También los esfínteres y los órganos huecos pueden contraerse hasta el entumecimiento. Da como ejemplos los músculos que rodean a los genitales y el ano, así como la boca, la nariz, la faringe, los pulmones, el estómago y el intestino. Al considerar el «puño medio», Latey concentra su atención en la función respiratoria y diafragmática y en los muchos ingresos de información emocional que afectan a esta región. Desestima, como un error de concepto popular, la idea de que la respiración sea producida por contracción del diafragma y los músculos que elevan la caja costal, siendo la espiración solamente una relajación de dichos músculos. Así, afirma: «El suave flujo de una fácil respiración estaría producido por la interacción dinámica de... dos grupos musculares». La fase espiratoria activa de la respiración es instigada, sugiere, por los músculos siguientes: Latey señala que la risa, el llanto y el vómito constituyen tres «válvulas de seguridad» emocionales del funcionamiento del «puño medio», utilizadas por el cuerpo para ayudar a resolver desequilibrios internos. Todo aquello que se encuentra internamente almacenado pero no puede ser contenido emerge explosivamente por esta vía. En la risa y el llanto existe un ritmo de contracción/relajación definido del transverso, mientras que en el vómito éste permanece en contracción total a lo largo de cada onda eliminatoria. Entre las ondas del vómito, la respiración permanece en la fase inspiratoria, con jadeo del tórax superior. En esta fase, el transverso está relajado. Latey sugiere que a menudo es sólo la fatiga muscular la que interrumpe los ciclos de risa/llanto/vómito. Los problemas clínicos asociados con la disfunción del «puño medio» se relacionan con las distorsiones de los vasos sanguíneos, los órganos internos, el compromiso del sistema nervioso autónomo y la alteración en el equilibrio neuroendocrino. Puede haber diarreas, estreñimiento y colitis, pero sus resultados más directos se refieren a problemas de pulmón y estómago. Así, el asma bronquial es un ejemplo obvio de fijación del «puño medio». Existe una postura típica asociada en que la cintura escapular se halla elevada y expandida, como si cualquier descenso precipitase una crisis. Las modificaciones compensatorias incluyen usualmente una gran tensión de los músculos profundos de cuello y hombros (véase la descripción del síndrome cruzado superior de Janda, que se expone en el Capítulo 5) (Janda, 1983). Para el tratamiento de este problema, Latey comienza estimulando el funcionamiento del «puño medio» propiamente dicho, extendiéndose luego a los músculos de cuello y hombros, a los que incita a relajarse y caer. Regresa entonces al «puño medio». Pueden observarse dramáticas expresiones de alarma, intranquilidad y angustia. El paciente, al hablar sobre lo que siente, podría describir sensaciones de sofocación, ahogo, estrangulación, sumersión o estrujamiento. 1. El transverso del tórax, que yace internamente en el frente torácico y se adhiere al dorso del esternón, dispersándose en abanico por dentro de la caja costal y continuando hacia las costillas inferiores, donde las fibras se separan. Esto forma una «V» invertida en la parte baja del tórax. Dicho músculo, señala Latey, posee la capacidad directa de generar por sí mismo todo tipo de sensaciones poderosas y únicas, produciendo en ocasiones con un contacto incluso leve contracciones reflejas de todo el cuerpo, el abdomen o el tórax. Pueden presentarse sensaciones de náuseas y ahogamiento y todo tipo de ansiedad, temor, rabia, risa, tristeza, llanto y otras emociones. Dicho autor descarta la idea de que la sensibilidad del músculo se encuentre en relación con el «plexo solar», y sugiere que su cercanía con la arteria torácica interna es probablemente más significativa, ya que cuando se contrae puede ejercer presión directa sobre la arteria. Piensa que la respiración fisiológica muestra como su fenómeno central la relajación y contracción rítmicas de este músculo. A menudo, en el paciente con problemas de «puño medio» se observa rigidez, y se produce un «control» que amortigua las emociones relacionadas. 2. El otro músculo espiratorio principal es el serrato posteroinferior o menor, que se despliega desde la columna torácica inferior y lumbar superior hacia arriba y afuera, por sobre las costillas inferiores, a las que se prende por detrás para tirar de ellas hacia abajo y adentro en el momento de la espiración. Estos dos músculos son cada uno la imagen especular del otro y trabajan en conjunto. Latey manifiesta que es Funciones del «puño superior» El «puño superior» comprende músculos que se extienden desde el tórax hasta el dorso cefálico, donde se unen el cráneo y la columna vertebral, incluyendo hacia los costados los músculos de la cintura escapular. En consecuencia, estos músculos son responsables de las posiciones relativas de cabeza, cuello, mandíbula, hombros y tórax; en gran parte el resto del cuerpo sigue esta guía (fue F. M. Alexander [1932] quien demostró que la relación cabeza-cuello constituye el principal mecanismo de control postural). Esta región, señala Latey, es «el centro por excelencia de ansiedades, tensiones y otras expresiones amorfas de intranquilidad». 2. Aplic. clínica 001-084 29/9/06 15:45 Página 49 CAUSAS DE DISFUNCIÓN MUSCULOESQUELÉTICA En los estados crónicos de función alterada del «puño superior», asegura, la principal impresión física es la de una expresión contenida, hipercontrolada, abatida. El tacto de los músculos transmite que están controlando una «explosión de afecto». Aquellas experiencias a las que no se permite un libre juego en el rostro son expresadas en los músculos del cráneo y la base del cráneo. El autor cree que esto es de importancia central en los problemas de cefaleas, en especial la migraña. Señala Latey: «Nunca he observado a alguien que padece de migraña y no haya perdido espectros completos de expresiones faciales, por lo menos temporalmente». Efectos de los patrones del «puño superior» Las consecuencias mecánicas de las fijaciones del «puño superior» son muchas y variadas, desde la tortícolis hasta los factores de compresión que conducen a degeneración discal y facies inexpresiva. Las dificultades de deglución y habla son comunes, así como las disfunciones de los hombros, las cuales incluyen la neuritis braquial, el síndrome de Reynaud y problemas del túnel carpiano. Señala Latey: La importancia médica de la contractura del «puño superior» es principalmente circulatoria. Así como la contracción del «puño inferior» contribuye a la estasis circulatoria en piernas, pelvis, periné y abdomen inferior, la contractura del «puño superior» tiene un efecto aún más profundo. El aporte sanguíneo a cabeza, rostro, sensorio, mucosa nasal, boca, tracto respiratorio superior, el corazón propiamente dicho y los principales vasos sanguíneos es controlado por el sistema nervioso simpático y sus principales «cajas de empalme» (los ganglios), que yacen inmediatamente frente a las vértebras, en la base del cuello. Así, las cefaleas, los dolores oculares y los problemas de oído, nariz, faringe y muchos problemas cardiovasculares pueden albergar importantes elementos mecánicos relacionados con las contracciones musculares del «puño superior». El autor nos recuerda que no es infrecuente que los problemas cardiovasculares se manifiesten al mismo tiempo como dolor crónico muscular en el hombro (tal como la necrosis avascular de los tendones del manguito de los rotadores) y que los músculos largos del cuello están a menudo involucrados centralmente en tales estados. Latey busca evidencias de modificaciones funcionales relacionadas con una disfunción del «puño superior» en nariz, boca, labios, lengua, dientes, maxilares y faringe, con alteraciones psicosomáticas relativamente simples subyacentes. Podrían estar alteradas en formas aguda o crónica funciones importantes tales como olfatear, succionar, morder, masticar, lagrimear, deglutir, tragar, escupir, babear, eructar, vomitar, hacer ruidos, etc. Estos patrones de uso pueden ser todos abordados por vía de la función respiratoria. Cuando todos los componentes del «puño superior» se encuentran relajados, el acto de la espiración produce un movimiento rítmico observable. El cuello se alarga, la mandíbula se eleva levemente (meciendo toda la cabeza), el rostro se llena y el tórax superior cae. Cuando el paciente se encuentra en dificultades, intento estimular estos movimientos mediante trabajo manual sobre los músculos y un suave direccionamiento hacia una espiración relajada. Nuevamente, pidiendo al paciente que permita a los sentimientos suceder y salir, estimulo la resolu- 49 ción. Los elementos específicos emergen con frecuencia bastante rápidamente, en particular aquellos mencionados en relación con el «puño medio», es decir, la necesidad de vomitar, gritar, llorar, etc. Nota: Mayores detalles acerca de la perspectiva de Latey respecto de la función del «puño inferior» se presentan en el Volumen 2 de esta obra, que está dedicada a la parte inferior del cuerpo. Precauciones e interrogantes Existe un intenso (y justificable) debate respecto de la cuestión de la inducción intencional de la «liberación emocional» en contextos clínicos en que el terapeuta tiene un entrenamiento relativamente escaso en psicoterapia. ● Si la respuesta más apropiada que un sujeto puede dar actualmente al torbellino de su vida consiste en el «encierro» de las emociones resultantes en su sistema musculoesquelético, ¿es aconsejable liberar las emociones que retienen las tensiones y contracciones? ● Si no existe la capacidad actual de procesar mentalmente el dolor que estas áreas somáticas retienen, ¿no es mejor dejarlo donde está hasta que el asesoramiento o la psicoterapia o la autoconciencia den lugar a que el individuo sea capaz de reflejar, manejar, tratar y finalmente elaborar estos temas y recuerdos? ● ¿Cuáles son las ventajas de desencadenar emociones, manifestadas por llanto, risa, vómito o cualquier otra cosa –según la descripción de Latey y otros–, si ni el sujeto ni el terapeuta pueden continuar con el proceso? ● En experiencia de uno de los autores (LC), de hecho existen pacientes cuyos síntomas musculoesqueléticos y otros síntomas se encuentran patentemente vinculados con fenómenos vitales devastadores (tortura, abuso, experiencia de genocidio, estado de refugiado, etc.) hasta un grado tal que por las razones sugeridas antes se requiere una precaución extrema al entrar en relación con sus síntomas obvios. ¿Qué surgiría de una «liberación»? ¿Cómo la manejarían los pacientes? La realidad es que existen en los tiempos modernos muchos ejemplos de personas cuyos síntomas representan el estadio final de condiciones sociales y experiencias de vida consternantes. Su curación puede exigir un cambio de vida (con frecuencia imposible de concebir) o muchos años de trabajo de rehabilitación psicológica, y no intervenciones dirigidas a los síntomas observables, los cuales pueden ser simples puntas de grandes témpanos. Los puntos de vista contradictorios que surgen en las respuestas a estas preguntas sugieren que no existiría una liberación «espontánea» del «bagaje emocional» a menos que la persona fuese capaz de manejar desde el punto de vista intelectual y emocional lo que surgiere del proceso. En efecto, se trata de un debate sin resolución obvia. Los autores consideran que en este contexto es útil presentarlo, pero no creen estar capacitados para ofrecer respuestas definitivas. Estos interrogantes sólo intentan estimular el pensamiento; se sugiere que cada paciente y cada terapeuta/profesional reflexionen acerca de estos temas antes de remover (aun de modo gentil y aun temporalmente) la armadura defensiva que la vida puede haber obligado a erigir y mantener por 2. Aplic. clínica 50 001-084 29/9/06 15:45 Página 50 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I parte de sujetos vulnerables (casi todos nosotros en un momento u otro). Podría ser que en ciertas circunstancias las «tensiones físicas» de un sujeto sean todo lo que los previene de la fragmentación emocional. En última instancia, todos nosotros deberíamos aprender técnicas que permitan un control seguro de la «liberación emocional», la cual puede producirse merced a deliberados esfuerzos de inducirla o sin ellos. Y deberíamos poder acceder en nuestro lugar de trabajo a un proceso de derivación que permitiese transferir a la persona a un profesional capaz de ayudarle mejor. Como una primera ayuda, si situaciones tales ocurriesen durante el tratamiento o a continuación de éste, el énfasis debería ponerse en conducir al sujeto hacia la calma, y la mejor forma de lograrla es la respiración lenta, centrada en la espiración. Si el paciente lo desea, se le debe permitir hablar; sin embargo, a menos que el terapeuta posea entrenamiento adecuado debería evitar todo intento por aconsejar o por intentar «poner en orden» los problemas del paciente. El foco debe centrarse en ayudarle a atravesar la crisis durante el tiempo que trascurrirá hasta una derivación apropiada. EL DESEQUILIBRIO POSTURAL Y EL DIAFRAGMA (Goldthwaite, 1945) Goldthwaite, en su clásica exposición acerca de la postura en la década de 1930, vincula un amplio abanico de problemas de salud con la ausencia de una postura equilibrada. Es claro que algunos aspectos de su hipótesis siguen siendo conjeturales, pero es factible observar cuánto impacto puede tener la tensión postural sobre los tejidos asociados, comenzando con la debilidad diafragmática. Los principales factores que determinan el mantenimiento de las vísceras abdominales en su posición son el diafragma y los músculos abdominales, que se encuentran relajados e interrumpen su sostén en una postura errónea. Las alteraciones de la circulación resultantes de un diafragma bajo y la ptosis pueden dar lugar a una congestión pasiva crónica en uno de los órganos del abdomen o la pelvis o en todos ellos, ya que el drenaje venoso tanto local como general puede verse impedido por fracaso de la bomba diafragmática en realizar su tarea plenamente en un cuerpo decaído. Por otra parte, el arrastre de la inervación producido por estos órganos congestionados, así como la presión sobre los ganglios y plexos simpáticos, causan probablemente muchas irregularidades en su funcionamiento, que van desde la parálisis parcial hasta la hiperestimulación. Todos estos órganos reciben fibras tanto del vago como del sistema simpático, cada uno de los cuales puede estar alterado. Es probable que uno de estos factores o todos ellos estén activos en momentos diversos, tanto en el tipo anatómico robusto como en el delgado, siendo responsables de muchos trastornos digestivos funcionales. Dichas alteraciones, en caso de continuar durante un tiempo suficientemente prolongado, pueden dar lugar a enfermedades, más tarde en la vida. Una mecánica corporal fallida en una edad temprana, entonces, se transforma en un factor vital para la producción de un círculo vicioso en las enfermedades crónicas, representando un punto de abordaje central para su prevención... En la posición erguida, al aumentar la edad la tendencia es que el abdomen se relaje y hunda más y más, llevando a los órganos del abdomen y la pelvis a la ptosis, a menos que se enseñe a los músculos abdominales inferiores de sostén a contraerse apropiadamente. Al rela- jarse el abdomen, es grande la tendencia a la caída del tórax, con un ángulo costal estrechado, hombros hacia delante, omóplatos prominentes, una posición cefálica adelantada y, probablemente, pies pronos. Cuando la máquina humana se encuentra fuera de equilibrio, el funcionamiento fisiológico no puede ser perfecto; los músculos y ligamentos se encuentran en un estado anormal de tensión y esfuerzo. Un cuerpo bien equilibrado es una máquina que trabaja perfectamente, con el menor monto de esfuerzo muscular y, por consiguiente, mejor salud y fuerza en la vida diaria. Nótese cuán cerca está Goldthwaite de reflejarse en el cuadro pintado por Janda en su síndrome cruzado superior e inferior y en su descripción del «dolor postural y facial» (véase Capítulo 5, pág. 55). INFLUENCIAS RESPIRATORIAS En las ciudades modernas en particular y en los últimos años del siglo XX en general existe una vasta expresión del desequilibrio respiratorio; la «respiración paradójica». Se observa que la disfunción respiratoria es por lo menos un factor asociado en la mayor parte de las personas crónicamente fatigadas y ansiosas y en casi todos los sujetos que presentan crisis de angustia y conducta fóbica, muchos de los cuales también muestran múltiples síntomas musculoesqueléticos. Al hacerse más pronunciada la tendencia hacia la respiración torácica superior se instalan desequilibrios bioquímicos cuando se espiran cantidades excesivas de dióxido de carbono (CO2), conduciendo a una alcalosis relativa que automáticamente produce una sensación de aprensión y ansiedad. Este proceso da lugar con frecuencia a crisis de angustia y conducta fóbica, de los cuales la recuperación sólo es posible cuando se normaliza la respiración (King, 1988; Lum, 1981). Puesto que el dióxido de carbono es uno de los principales reguladores del tono vascular cerebral, toda reducción debida a patrones hiperventilatorios da lugar a vasoconstricción y deficiencia cerebral de oxígeno. Todo el oxígeno que se encuentre entonces en el torrente sanguíneo presentará una tendencia a ligarse más estrechamente a su molécula portadora hemoglobínica, lo que lleva a una reducción en la oxigenación de los tejidos. Todo esto es acompañado por un menor umbral de descarga nerviosa periférica. Resumen de los efectos de la hiperventilación ● La reducción de la PCO2 (tensión o presión parcial de dióxido de carbono) causa alcalosis respiratoria por vía de la reducción a ácido carbónico arterial, lo que produce una tensión de dióxido de carbono arterial anormalmente disminuida (hipocapnia), con repercusiones sistémicas importantes (véanse Figuras 4.2 y 4.3). ● La primera y más directa respuesta a la hiperventilación es la vasoconstricción cerebral, que reduce la disponibilidad de oxígeno en alrededor del 50%. ● De todos los tejidos corporales, la corteza cerebral es la más vulnerable a la hipoxia, la que deprime la actividad cortical y causa mareos, inestabilidad vasomotora, obnubilación de la conciencia y alteraciones visuales. 2. Aplic. clínica 001-084 29/9/06 15:45 Página 51 CAUSAS DE DISFUNCIÓN MUSCULOESQUELÉTICA Respiración más allá de los requerimientos metabólicos *Tetania, espasmo muscular, parestesias, irritabilidad neuronal aumentada. Flujo sanguíneo reducido en encéfalo, extremidades y corazón PCO2 reducida = alcalosis respiratoria *Dominancia simpática: pupilas dilatadas, sequedad de boca, palmas sudorosas, disfunción intestinal y digestiva, meteorismo abdominal, taquicardia *Actividad neuronal aumentada que acelera los reflejos espinales, así como (inicialmente) aumento de la percepción del dolor + fotofobia + hiperacusia 51 1. Hiperactividad de los fijadores superiores y acortamiento de los músculos respiratorios accesorios. 2. Nódulos dolorosos en la nuca, la parte anterior del tórax y la cintura escapular. 3. Cefaleas temporales. 4. Piernas dolorosas. 5. El cuerpo entero expresa tensión; no puede relajarse en posición alguna. *Todos estos síntomas se encuentran aumentados durante la fase progesterónica del ciclo menstrual El aumento de las histaminas circulantes hace que la reacción alérgica sea más violenta y posiblemente más probable. ● ● ● ● ● ● ● Mareo, aturdimiento, obnubilación de la conciencia. Extremidades frías. Dolor torácico. Ansiedad, aprensión (sensación de angustia leve). Actividad cortical deprimida. Inestabilidad vasomotora, obnubilación de la conciencia y visión borrosa. Pérdida de la inhibición cortical, que conduce a la labilidad emocional. Figura 4.3 Influencias negativas para la salud de un patrón respiratorio disfuncional, como la hiperventilación. Cuadro 4.1 Símbolos de la presión parcial. Cuadro 4.2 La hiperventilación en contexto. La presión parcial era simbolizada antiguamente mediante una p, seguida por el símbolo químico en letras mayúsculas (por ejemplo pCO2, pO2). Actualmente, en fisiología respiratoria la P denota locación y/o sustancia química (por ejemplo PCO2, PO2, PACO2). La definición más simple de hiperventilación es que ésta representa un patrón de (hiper) respiración que va más allá de los requerimientos metabólicos. Es normal hiperventilar («resoplar y jadear») en asociación con un ejercicio físico, como correr, o cuando existe un grado más elevado de ácido en el torrente sanguíneo (acidosis), por ejemplo como resultado de patología renal o hepática. En estos ejemplos, el patrón respiratorio rápido produce una reducción de la acidez por vía de la espiración de CO2, por lo que se considera una ayuda para restaurar el equilibrio ácido-base normal (pH 7,4). Los problemas surgen cuando el patrón hiperrespiratorio se da sin acidosis asociada, ya que ello conduce a la alcalosis y a los síntomas que provienen de este estado (véanse detalles en el texto). En muchos sujetos, el perfil de gases en sangre no permitiría afirmar que están alcanzando un estado de hiperventilación verdadera, sino progresando claramente hacia dicho estado. Son estos sujetos los que a menudo muestran muchos de los signos tempranos de malestar crónico, desde la fatiga hasta los dolores musculares crónicos y la pérdida de concentración. Estos individuos pueden beneficiarse con una combinación de tratamiento del estrés, normalización musculoesquelética y abordajes de reentrenamiento respiratorio. PCO2 = presión parcial de dióxido de carbono PO2 = presión parcial de oxígeno PACO2 = tensión arterial de dióxido de carbono (donde A = arterial) ● La pérdida de la inhibición cortical conduce a labilidad emocional. Repercusiones neurales ● La pérdida de iones CO2 desde las neuronas durante la hiperventilación moderada estimula la actividad neuronal, al tiempo que produce tensión y espasmos musculares, aceleración de los reflejos espinales y percepción aumentada (dolor, fotofobia, hiperacusia), fenómenos todos de la mayor importancia en las afecciones dolorosas crónicas. 2. Aplic. clínica 52 001-084 29/9/06 15:45 Página 52 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I ● Cuando la hipocapnia es más intensa o prolongada deprime la actividad neural, hasta que la célula nerviosa queda inerte. ● Lo que parece ocurrir en la hiperventilación avanzada o extrema es una modificación del metabolismo neuronal; la glicólisis anaeróbica produce ácido láctico en las células nerviosas y reduce el pH. La actividad neuronal disminuye hasta que en la hipocapnia (niveles reducidos de CO2) intensa las neuronas quedan inertes. Así, en los extremos de esta entidad la hiperactividad inicial da origen a agotamiento, estupor y coma (Lum, 1981). Tetania De acuerdo con el Stedman´s medical dictionary (1998), la tetania se caracteriza por crispaciones, calambres y retorcimiento de manos y pies y, en los casos graves, laringoespasmo y convulsiones. Estos signos reflejan la irritabilidad de los sistemas nerviosos central y periférico, la cual puede ser resultado de bajos niveles séricos de calcio o magnesio (raramente) ionizados. También puede producir este efecto un nivel reducido de CO2, que conduce a una alcanilidad excesiva. En la tetania secundaria a la alcalosis (alcalinidad excesiva), los músculos que mantienen un patrón de «ataque-defensa» (hombros encorvados, cabeza sobresaliente, dientes apretados, entrecejo fruncido) son los que más probablemente se vean afectados, siendo también sitios comunes de puntos gatillo miofasciales activos (Timmons, 1994). ● Se desarrollan contracciones musculares dolorosas («nódulos»), fácilmente palpadas en la nuca, la región anterior del tórax y la cintura escapular. ● Son comunes las cefaleas temporales centradas en nódulos dolorosos en la región parietal. ● La dominancia simpática es evidente, dada la presencia de pupilas dilatadas, boca seca, palmas sudorosas, disfunción intestinal y digestiva, meteorismo abdominal y taquicardia. ● Las alergias y las intolerancias alimentarias son frecuentes debido al aumento de histaminas circulantes. Modificaciones biomecánicas en respuesta a la respiración torácica superior En tanto Goldthwaite (1945), Janda (1982) y otros señalan que el colapso de la postura normal conduce inevitablemente a cambios que impiden el funcionamiento respiratorio normal, Garland (1994) describe el proceso inverso, sugiriendo que es el cambio funcional de una respiración inapropiada (por ejemplo, hiperventilación o patrones respiratorios torácicos superiores) el que en última instancia modifica la estructura. Fue Garland el que acuñó la memorable frase «donde la psicología aplasta a la fisiología» para describir los cambios ocurridos. Garland describe las modificaciones somáticas que siguen a partir de un patrón de hiperventilación y respiración torácica superior. ● Se desarrollará cierto grado de estasis visceral y debilidad del suelo pelviano, así como un desequilibrio entre músculos abdominales progresivamente más débiles y músculos extensores espinosos progresivamente más rígidos. ● Se observará una restricción de la fascia a partir del tendón central por vía de la fascia pericárdica, ascendiendo hacia la base occipital. ● Las costillas superiores estarán elevadas y habrá una tensión con aumento de la sensibilidad en los cartílagos costales. ● La columna torácica se alterará debido a la falta de movilidad normal de la articulación con las costillas, pudiendo verse afectado el flujo simpático desde esta zona. ● El hipertono de los músculos accesorios, que afecta particularmente a los escalenos, a la parte superior del trapecio y al elevador de la escápula, será palpable y observable. ● En dichos músculos se desarrollarán fibrosis y puntos gatillo miofasciales (véase pág. 65). ● La columna cervical se hará progresivamente más rígida, siendo la lordosis fija un rasgo común de la columna cervical inferior. ● Son probables la reducción de la movilidad de la segunda vértebra cervical y la alteración del flujo vagal desde esta región. ● Si bien no se las menciona en la lista de disfunciones de Garland, al desarrollarse este patrón las otras modificaciones señaladas por Janda (véase pág. 55) son consecuencias probables, incluidos los efectos potencialmente devastadores de la posición alterada de la escápula y las fosas glenoideas sobre el funcionamiento del hombro. ● Vale la pena notar asimismo, en relación con la función y la disfunción respiratorias, los probables efectos sobre dos importantes músculos no incluidos en la descripción que hace Garland de las disfunciones resultantes de patrones respiratorios inapropiados, el cuadrado lumbar y el psoasilíaco, cuyas fibras se confunden con las del diafragma. ● Puesto que ambos son músculos posturales con propensión a acortarse en caso de tensión, puede observarse que el impacto de dicho acortamiento, unilateral como a los dos lados, tiene implicaciones de importancia para la función respiratoria, tanto sea que primariamente esta disfunción se presente a consecuencia de distrés diafragmático o de los otros músculos. ● Entre los posibles factores estresantes que conducirán a un acortamiento de los músculos posturales se encuentra la falta de uso. Cuando como norma la respiración torácica superior ha reemplazado a la respiración diafragmática, se instala una reducción de la excursión del diafragma con consecutiva disminución de la actividad de los aspectos del cuadrado lumbar y el psoas integrados al diafragma. El acortamiento (de cualesquiera de ellos) sería probablemente resultado de este patrón de desuso. Garland concluye su lista de modificaciones somáticas en asociación con la hiperventilación: «Desde los puntos de vista físico y fisiológico [todo] esto va en contra de un patrón biológicamente sustentable; en un círculo vicioso, la función (el uso) anormal altera la estructura normal, lo cual impide el retorno al funcionamiento normal». Garland sugiere también que el consejo (respecto de la ansiedad o la depresión asociadas, quizás) y el reentrenamiento respiratorio tiene posibilidades holgadamente superiores de iniciarse con éxito cuando se trata(n) apropiadamente el (los) componente(s) biomecánico(s), según se describió. 2. Aplic. clínica 001-084 29/9/06 15:45 Página 53 CAUSAS DE DISFUNCIÓN MUSCULOESQUELÉTICA El médico precursor de la osteopatía Carl McConnell (1962) nos recuerda implicaciones aún más amplias de la disfunción respiratoria. Téngase en cuenta que el estado funcional del diafragma constituye probablemente el más poderoso mecanismo de todo el cuerpo. No sólo involucra mecánicamente a los tejidos faríngeos con los del periné varias veces por minuto, sino que desde el punto de vista fisiológico es indispensable para la actividad de cada célula corporal. El conocimiento operativo de los pilares, los tendones y la extensa ramificación de los tejidos diafragmáticos describe gráficamente la importancia de la continuidad estructural y la unidad funcional. La riqueza del trabajo de los tejidos blandos centrado en este poderoso mecanismo está más allá de todo cálculo y es clínicamente muy práctico. FACTORES EMOCIONALES ADICIONALES Y DISFUNCIÓN MUSCULOESQUELÉTICA ● El empleo de técnicas electromiográficas ha mostrado correlación estadística entre la hostilidad inconsciente y la tensión en el brazo, así como entre la tensión muscular de la pierna y los trastornos sexuales (Malmo, 1949). ● Sainsbury (1954) demostró que cuanto los pacientes «neuróticos» se quejaban de una sensación de tensión en los músculos del cuero cabelludo había evidencias electromiográficas de tensión en este último. ● Wolff (1948) probó que la mayor parte de los pacientes cefaleicos mostraba una «marcada contracción en los músculos del cuello... debido generalmente a contracciones sostenidas en asociación con tensión emocional, insatisfacción, aprensión y ansiedad». ● Barlow (1959) resume la conexión emoción/musculatura de la manera siguiente: El músculo no sólo constituye el vehículo del habla y la gesticulación expresiva, sino que tiene por lo menos un dedo puesto en una cantidad de otras tortas emocionales –así por ejemplo, en la regulación de la respiración, el control excretorio o el funcionamiento sexual, ejerciendo influencia especialmente sobre el esquema corporal, por medio de la propiocepción. No sólo son actitudes emocionales como, digamos, el temor y la agresión, reflejadas de inmediato en el músculo, sino que también poseen sus patrones y posturas musculares característicos los estados de ánimo tales como la depresión, la excitación y la evasión. COMPROMISO SELECTIVO DE LA UNIDAD MOTORA (Waersted et al. 1992, 1993) El efecto de las influencias psicogénicas sobre la musculatura puede ser más complejo que un simplista compromiso muscular «global» o regional. Los investigadores del Instituto Nacional de Salud Ocupacional de Oslo, Noruega, demostraBIBLIOGRAFÍA 53 ron que un pequeño número de unidades motoras de ciertos músculos puede exhibir una actividad casi constante, o repetida, cuando se ejerce sobre ellos una influencia psicógena. En su estudio fueron evaluados sujetos normales que realizaban tareas para el examen del tiempo de reacción, y se generó ansiedad por hallarse bajo la «presión del tiempo». Mediante el uso del músculo trapecio como foco de atención, los investigadores pudieron demostrar niveles de actividad de baja amplitud (empleando EMG de superficie), incluso cuando el músculo no estaba siendo utilizado. Explican el fenómeno como sigue: Pese a un bajo nivel de actividad global del músculo, durante períodos prolongados un pequeño conjunto de unidades motoras de umbral reducido puede hallarse ante una carga considerable. Este patrón de reclutamiento estaría de acuerdo con el «principio del tamaño» propuesto por primera vez por Henneman (1957), según el cual las unidades motoras son reclutadas en concordancia con su tamaño. Las unidades motoras con fibras de tipo 1 (posturales) predominan entre las unidades motoras pequeñas y de bajo umbral. Si con frecuencia existen factores provocadores de tensión (por ejemplo, ansiedad) y el sujeto como resultado de ello recluta repetidamente las mismas unidades motoras, la consecuencia puede ser una sobrecarga hipotética, que posiblemente conducirá a una crisis metabólica y a la aparición de fibras de tipo 1 con diámetros anormalmente grandes, o fibras «rojo irregular», interpretadas como signo de sobrecarga mitocondrial (Edwards, 1988, Larsson et al. 1990). Los investigadores informan que en un estudio piloto se lograron observaciones similares (Waersted et al. 1992). Las implicaciones de esta información son profundas, toda vez que sugieren que la tensión emocional puede comprometer selectivamente las fibras musculares posturales, que se acortan a lo largo del tiempo cuando son tensionadas (Janda, 1983). La posible «crisis metabólica» sugerida por esta investigación presenta fuerte paralelismo con la evolución de los puntos gatillo miofasciales propuesta por Simons, un tema que se expondrá con mayor detalle en capítulos posteriores (Wolfe y Simons, 1992). CONCLUSIÓN En este capítulo hemos observado evidencias de la influencia negativa que sobre los componentes biomecánicos del organismo, músculos, articulaciones, etc., ejercen el uso excesivo, el mal uso, el abuso y el desuso, influencias éstas de naturaleza tanto mecánica (postura) como psicológica (depresión, ansiedad, etc.). Asimismo, hemos visto en estos procesos la interacción de la biomecánica y la bioquímica, siendo la disfunción respiratoria un ejemplo clave. En el capítulo siguiente exploraremos algunos de los patrones emergentes al progresar la disfunción. 2. Aplic. clínica 54 001-084 29/9/06 15:45 Página 54 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I 2. Aplic. clínica 001-084 29/9/06 15:45 Página 55 EN ESTE CAPÍTULO: Síndrome cruzado superior 55 Síndrome cruzado inferior 56 Reacción en cadena que produce dolor facial y mandibular: ejemplo 57 Los patrones como hábitos de uso 57 El cuadro global y el evento local 58 Las respuestas «primarias y secundarias» de Janda 58 Reconocimiento de los patrones disfuncionales 59 Secuencia del examen funcional 60 Prueba de extensión de la cadera en posición prona 60 Prueba de flexión del tronco 60 Prueba de abducción de la cadera 61 Prueba del ritmo escapulohumeral 62 Prueba de flexión del cuello 62 Prueba de las flexiones («lagartijas») 63 Cadenas de puntos gatillo 63 5 Patrones de disfunción En el modelo de la red fascial de Myers hemos visto algo de la interconexión de las estructuras corporales. A consecuencia de la imposición de tensiones sostenidas o agudas, el sistema musculoesquelético pasa por una adaptación y surgen reacciones disfuncionales en cadena. Éstas pueden constituir indicadores extremadamente útiles acerca de la manera en que se ha producido la adaptación, y a menudo pueden ser «leídas» por el clínico con el fin de ayudarle a establecer un plan de acción terapéutico. Cuando se desarrolla una reacción en cadena en que algunos músculos se acortan (tipo postural 1) y otros se inhiben (tipo fásico 2), aparecen patrones de desequilibrio predecibles. El médico e investigador checo Vladimir Janda (1982, 1983) describe dos de estos patrones, los síndromes cruzados superior e inferior. SÍNDROME CRUZADO SUPERIOR (Figura 5.1) El síndrome cruzado superior presenta el siguiente desequilibrio básico: los pectorales mayor y menor, el trapecio superior, el elevador de la escápula y el esternocleidomastoideo mientras que el trapecio inferior y medio y el serrato mayor y el romboides } } todos se contraen y acortan, todos se inhiben. Al instalarse estas modificaciones se alteran las posiciones relativas de cabeza, cuello y hombros, según se verá a continuación. 1. El occipital y C1 y C2 se encontrarán en hiperextensión, con traslación de la cabeza hacia delante. Habrá debilitamiento de los flexores profundos del cuello y tono aumentado en la musculatura suboccipital. 2. Como resultado de ello, las vértebras cervicales inferiores, hasta la 4ª vértebra torácica, se hallarán posturalmente tensionadas. 3. Hay rotación y abducción de las escápulas, dado que el tono aumentado de los fijadores superiores del hombro (trapecio superior y elevador de la escápula, por ejemplo) hace que aquéllas se tensionen y acorten, inhibiendo los fijadores inferiores como el serrato mayor y el trapecio inferior. 55 2. Aplic. clínica 56 001-084 29/9/06 15:45 Página 56 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I Los flexores profundos del cuello se inhiben El trapecio y el elevador de la escápula se contraen Los pectorales se contraen Los romboides y el serrato mayor se inhiben Figura 5.1 Síndrome cruzado superior (según Janda; reproducido con permiso de Chaitow, 1996). 4. Como consecuencia, la escápula pierde su estabilidad y el eje de la cavidad glenoidea altera su dirección; esto produce inestabilidad humeral, lo que compromete a la actividad del elevador adicional de la escápula, el trapecio superior y el supraespinoso a mantener su eficacia funcional. Estos cambios conducen a estiramiento del segmento cervical, a evolución de puntos gatillo en las estructuras tensionadas y a dolor referido a tórax, hombros y brazos. Puede observarse dolor que simula una angina, con declinación de la eficiencia respiratoria. La solución, de acuerdo con Janda, consiste en ser capaz de identificar las estructuras acortadas y liberarlas (tensionar y relajar), seguido de reeducación hacia una función más apropiada. Se encontrará que este patrón subyacente central de la disfunción se relaciona con la gran mayoría de los procesos dolorosos de cuello, hombro y brazo, todo lo cual será tema de capítulos posteriores. Cualquiera sea el tratamiento local, la base de una rehabilitación a largo plazo consistirá antes que nada en la consideración y la reforma de los patrones, como es por ejemplo el síndrome cruzado superior. SÍNDROME CRUZADO INFERIOR (Figura 5.2) El síndrome cruzado inferior presenta el siguiente desequilibrio básico: el psoasilíaco y el recto femoral, el tensor de la fascia lata y los aductores cortos y ● el grupo troncal extensor de la columna, todos se contraen y acortan, ● ● Erector de la columna contraído Glúteo mayor inhibido Músculos abdominales inhibidos Psoasilíaco contraído Figura 5.2 Síndrome cruzado inferior (según Janda; reproducido con permiso de Chaitow, 1996). mientras que ● los músculos abdominales y glúteos, todos se inhiben. El resultado de esta reacción en cadena consiste en la inclinación de la pelvis hacia delante en el plano frontal, en tanto flexiona las articulaciones de la cadera y exagera la lor- 2. Aplic. clínica 001-084 29/9/06 15:45 Página 57 PATRONES DE DISFUNCIÓN dosis lumbar. L5-S1 presentarán mayores probabilidades de distrés de tejidos blandos y articular, acompañado de dolor e irritación. Comúnmente surge un rasgo tensional adicional en el plano sagital, en que el cuadrado lumbar se acorta, mientras que los glúteos máximo y medio se inhiben. Cuando este «corsé lateral» se hace inestable, la pelvis es mantenida en una elevación aumentada, que se acentúa al caminar. Esta inestabilidad lleva a tensión de L5-S1 en el plano sagital, lo que da lugar a dolor en la espalda inferior. Las tensiones combinadas que se han descrito producen inestabilidad en la unión lumbotorácica, en el mejor de los casos un punto de transición inestable. También se encuentran habitualmente comprometidos los músculos piriformes. En el 10 a 20% de los sujetos, el piriforme derecho es penetrado por la porción peronea del nervio ciático o, rara vez, por el nervio entero (con una incidencia holgadamente aumentada en sujetos de ascendencia asiática) (Kuchera y Goodridge, 1997). El síndrome de los piriformes, en consecuencia, puede producir presión y dolor ciáticos directos (si bien no más allá de la rodilla) (Heinking et al. 1997). El compromiso arterial dado por el acortamiento de los piriformes puede producir isquemia en la extremidad inferior y, por medio de una fijación relativa del sacro, disfunción y dolor sacroilíacos en la cadera. La disfunción de la duramadre también es posible cuando la mecánica sacra se encuentra alterada de esta manera, ya que las deformaciones producen tensión y torsión en el tubo dural. Una consecuencia casi inevitable de un patrón sindromático cruzado inferior es que las tensiones se trasladarán hacia arriba, desencadenando o agravando así el patrón sindromático cruzado superior descrito antes. Una vez más, puede verse cómo las partes superior e inferior del cuerpo interactúan entre sí, no sólo funcionalmente sino también cuando existe disfunción. La solución para estos frecuentes patrones consiste en identificar las estructuras acortadas y las inhibidas y emprender la normalización de su estado disfuncional. Esto podría comprender: ● La desactivación de los puntos gatillo que se encuentran dentro de ellos o que podrían ejercer influencia sobre ellos. ● La normalización de los músculos acortados e inhibidos, con el objetivo de restaurar el equilibrio. Esto podría implicar abordajes puramente destinados a tejidos blandos, o combinarse con ajuste y movilización óseos. ● Si es que los resultados han de superar el corto plazo, estos abordajes deberían coincidir con reeducación de la postura y del empleo del cuerpo. REACCIÓN EN CADENA QUE PRODUCE DOLOR FACIAL Y MANDIBULAR: EJEMPLO Para el caso de que se piense que estos desequilibrios son de interés puramente académico, Janda (1986) brinda un ejemplo práctico de los efectos negativos de las reacciones en cadena descritas. Su premisa es que los problemas de la arti- 57 culación temporomandibular (ATM) y el dolor facial pueden analizarse en relación con toda la postura de la persona. La hipótesis de Janda es que el patrón muscular asociado con los problemas de la ATM debe considerarse como hiperactividad y tensión locales en los músculos temporales y maseteros, en tanto que debido a su hipertonía hay inhibición recíproca en los músculos suprahioideo, digástrico y milohioideo. Los pterigoideos externos, en particular, a menudo desarrollan espasmo. Este desequilibrio entre los «aductores de la mandíbula» (elevadores del maxilar inferior) y los «abridores de la mandíbula» (depresores del maxilar inferior) altera la posición ideal del cóndilo, lo que lleva a la consecutiva redistribución de la tensión en la articulación, contribuyendo así en la producción de cambios degenerativos. Janda describe un patrón típico de disfunción muscular del individuo con problemas en la ATM, que comprende los músculos trapecio superior, elevador de la escápula, escalenos, esternocleidomastoideo, suprahioideo, pterigoideos lateral y medial, masetero y temporal, los cuales muestran una tendencia a estrecharse y a desarrollar espasmo. Observa que si bien los escalenos son impredecibles, cuando se hallan bajo sobrecarga comúnmente se atrofian y debilitan, pudiendo desarrollar también espasmo, dolor a la palpación y puntos gatillo. El patrón postural asociado con la disfunción de la ATM, por consiguiente, podría involucrar: 1. La hiperextensión de las articulaciones de la rodilla. 2. Un incremento de la inclinación anterior de la pelvis. 3. La flexión pronunciada de las articulaciones de la cadera. 4. La hiperlordosis de la columna lumbar. 5. Hombros redondeados y escápulas aladas (rotadas y abducidas). 6. La hiperlordosis cervical. 7. La extensión forzada de la cabeza hacia delante. 8. La hiperactividad compensatoria de los músculos trapecio superior y elevador de la escápula. 9. La extensión forzada de la cabeza, que conduce a la apertura de la boca y la retracción mandibular. Este conjunto de modificaciones provoca una mayor actividad del aductor del maxilar inferior (elevador de la mandíbula) y de los músculos protractores, creando un círculo vicioso de actividad disfuncional. La consecuencia es la tensión de las articulaciones intervertebrales en la columna. El mensaje que puede extraerse de este ejemplo es que es necesaria la identificación de los patrones antes de poder evaluarlos respecto del papel que podrían tener en relación con los procesos de restricción y dolor, y ciertamente antes de poder tratarlos con éxito y en forma apropiada. En capítulos posteriores se describirán diversos protocolos para esta modalidad de evaluación funcional. LOS PATRONES COMO HÁBITOS DE USO Lederman (1997) separa los patrones de disfunción que surgen del uso habitual (mala postura y hombros encorvados al escribir a máquina, por ejemplo) de aquellos que son resultado de un traumatismo. A continuación de una alteración estructural, la reparación hística podrá conducir a patrones de uso compensatorios, con reducción de la fuerza 2. Aplic. clínica 58 001-084 29/9/06 15:45 Página 58 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I muscular y posible agotamiento, algo observado con frecuencia en el dolor de espalda y en pacientes traumatizados. Si no son corregidos, estos patrones de uso darán lugar inevitablemente al desarrollo de patrones motores habituales y, finalmente, a modificaciones estructurales. Lederman enumera así las posibles secuelas de un traumatismo: ● Modificación de la función propioceptiva debido a alteración de la conducta de los mecanorreceptores (véanse notas respecto del traumatismo suboccipital como ejemplo de esto en el Capítulo 3, pág. 34). ● Si la alteración articular es parte de la afección, posible inhibición de las aferencias articulares que ejercen influencia sobre la función muscular local. Esto puede involucrar la producción de productos metabólicos colaterales (Johansson, 1993). ● Patrones motores alterados resultantes de respuestas de los centros superiores al traumatismo. Estos cambios psicomotores pueden incluir una sensación de inseguridad y el desarrollo de patrones conductuales protectores, que conducen finalmente a una modificación estructural real, como el agotamiento muscular. ● Respuestas reflexógenas al dolor y asimismo al traumatismo indoloro (Hurley, 1991). El tratamiento de los patrones de desequilibrio resultantes de traumatismos o de patrones de uso habitualmente estresantes debe dedicarse a las causas del dolor residual y tener por meta mejorar dichos patrones de uso voluntario, centrándose en la rehabilitación de la función propioceptiva normal. Los procesos rehabilitadores activos y dinámicos, que reeducan al sujeto y mejoran la organización neural, pueden ser auxiliados beneficiosamente mediante métodos manuales pasivos, incluyendo un método de masaje básico y abordajes destinados a los tejidos blandos, como se describe en este texto. EL CUADRO GLOBAL Y EL EVENTO LOCAL Al instalarse en el sistema musculoesquelético cambios adaptativos y al progresar la descompensación hacia grados de funcionamiento inevitablemente más comprometidos, las modificaciones estructurales se hacen evidentes. El resultado consiste comúnmente en cambios posturales del cuerpo entero, regionales y locales, como los que describió Janda (síndromes cruzados) y se ejemplificaron con el caso de dolor facial a que se hizo referencia. Al mismo tiempo que grandes cambios compensatorios se manifiestan como distorsión estructural, se observan influencias locales en los tejidos blandos y en las estaciones de información neural situadas dentro de ellos, sobre todo en propioceptores y nociceptores. Estas modificaciones adaptativas incluyen el fenómeno de la facilitación y la evolución de estructuras activas desde el punto de vista reflexógeno en la miofascia (véanse detalles en el Capítulo 6, pág. 70). LAS RESPUESTAS «PRIMARIAS Y SECUNDARIAS» DE JANDA Se ha transformado ya en una perogrullada señalar que debemos considerar al cuerpo como un todo; no obstante, el enfoque clínico dominante parece seguir siendo local. Janda (1988) da diversos ejemplos adicionales acerca de por qué esto es extremadamente miope. Así, detalla los fenómenos que siguen a la presencia de una pierna más corta, que bien podrían ser los siguientes: Posición alterada de la pelvis. Escoliosis. ● Probable disfunción articular, en especial en la unión craneocervical. ● Actividad compensatoria de los pequeños músculos cervicooccipitales. ● Posición modificada de la cabeza. ● Compensación tardía de la musculatura del cuello. ● Incremento del tono muscular. ● Espasmo muscular. ● Y una secuencia de fenómenos que incluirían respuestas de compensación y adaptación de muchos músculos, seguidas por la evolución de una diversidad de posibles síndromes que comprometen cabeza/cuello, ATM, hombro/brazo u otros. ● ● Janda argumenta que después de que se haya dado la adaptación en su totalidad, el tratamiento de las más obvias restricciones cervicales, por las que la persona podría tener conciencia de dolor y restricción, ofrecería un beneficio limitado. Señala la existencia de los reflejos oculopélvico y pelvioocular, que indican que todo cambio en la orientación de la pelvis altera la posición de los ojos y viceversa, así como que la posición de los ojos modifica el tono muscular, en particular el de los músculos suboccipitales (si se mira hacia arriba los extensores se contraen, si se mira hacia abajo los flexores se preparan para la actividad, etc.). Las implicaciones de la posición ocular modificada debido a una posición pélvica alterada, en consecuencia, constituyen aún otro factor a considerar al desenmarañar reacciones en cadena de elementos interactuantes (Komendatov, 1945). «Estos ejemplos, señala Janda, sirven para enfatizar que uno no debería limitarse a la consideración de los síntomas clínicos locales..., sino siempre mantener una visión general». Grieve (1986) se hace eco de este punto de vista. Explica cómo un paciente que se presenta con dolor, pérdida de movilidad funcional o patrones de contracción, potencia o dureza ha padecido probablemente un traumatismo mayor, que ha superado los límites fisiológicos de tejidos relativamente sanos, o mostrará «una descompensación gradual con lento agotamiento de la adaptabilidad potencial del tejido, con traumatismo o sin él». Al producirse este mecanismo descompensatorio, la adaptación postural progresiva, con la influencia del tiempo y posiblemente del traumatismo, conduce al agotamiento del potencial adaptativo y a disfunción y, en última instancia, a la producción de síntomas. Grieve nos recuerda la ley de Hooke, que manifiesta que dentro de los límites de elasticidad de cualquier sustancia la proporción entre la fuerza aplicada y el esfuerzo realizado es constante (Bennet, 1952). En términos simples, esto significa que el tejido que es capaz de deformarse absorberá las fuerzas que le son aplicadas –o se adaptará a ellas– dentro de sus límites de elasticidad, más allá de los cuales su resistencia se quebrará o su compensación fracasará (conduciendo a descompensación). Grieve expresa correctamente que en tanto la atención a tejidos 2. Aplic. clínica 001-084 29/9/06 15:45 Página 59 PATRONES DE DISFUNCIÓN Cuadro 5.1 Ley de Hooke. La fuerza aplicada para estirar o comprimir un cuerpo es proporcional al esfuerzo o el cambio de longitud así producido, en tanto no se exceda el límite de elasticidad de dicho cuerpo. específicos incriminados de producir síntomas da a menudo excelentes resultados a corto plazo, «a menos que el tratamiento se centre asimismo en la restauración de la función en los tejidos asintomáticos responsables de la adaptación postural original y la consecutiva descompensación, los síntomas recurrirán». RECONOCIMIENTO DE LOS PATRONES DISFUNCIONALES Vasilyeva y Lewit (1996) han catalogado las modificaciones musculares observables, elevando el arte de la observación a un nivel superior. Dicen así: Puesto que los desequilibrios musculares se manifiestan en músculos individuales y por consiguiente (principalmente) en ciertas regiones, pero son seguidos por reacciones compensatorias en otras áreas que restauran el equilibrio, es de la mayor importancia determinar qué músculo(s) y qué región se encuentran primariamente afectados y dónde se está produciendo la compensación. Entre los criterios básicos a examinar cuando se evalúan los patrones de desequilibrio, por ejemplo en una articulación de una extremidad, se encuentran los siguientes: ● ¿Puede ser llevado a cabo el movimiento en la dirección deseada? ● ¿Es el movimiento ininterrumpido y de velocidad constante? ● ¿Sigue el movimiento el camino más corto? ● ¿Hace el movimiento todo su recorrido? La decisión acerca de qué músculos están probablemente implicados al observar respuestas anormales se basa en lo que sigue: ● Cuando la dirección del movimiento es anormal, hay disfunción de agonistas y sinergistas. ● Si el movimiento preciso falta, los músculos neutralizadores están comprometidos. ● Si el movimiento no es ininterrumpido, están comprometidos los antagonistas. ¿Qué pasa si los principales acusados de causar los patrones motores alterados son los músculos acortados? El músculo acortado, como regla general, también es hiperactivo. Su umbral excitatorio está descendido y en consecuencia se contrae más rápidamente que lo normal; es decir, está alterado el orden en que los músculos se contraen según el patrón normal. Por consiguiente, si el agonista está acortado la relación con sinergistas, neutralizadores, fijadores y antagonistas está fuera de equilibrio y el patrón local, esto es, la dirección, la uniformidad, la velocidad y la extensión del movimiento, está alterado según un modo característico (Vasilyeva y Lewit, 1996). 59 ¿Qué sucede si los principales acusados de causar los patrones motores alterados son músculos inhibidos? El umbral de excitación de un músculo inhibido se encuentra elevado y en consecuencia éste se contrae, como regla general, más tardíamente que lo normal o, en algunos casos, ni siquiera lo hace. De aquí que el orden en que los músculos se contraen se vea alterado, tanto como la coordinación. El rasgo más característico, sin embargo, es la sustitución, que trastorna el patrón en su totalidad. Este cambio es particularmente evidente si el músculo inhibido es el agonista. En cambio, si están inhibidos los neutralizadores y/o los fijadores, el patrón básico persiste pero existe movimiento accesorio; si los antagonistas se encuentran inhibidos, la extensión del movimiento está aumentada (Vasilyeva y Lewit, 1996). Un ejemplo de los hallazgos de Vasilyeva y Lewit, relacionado específicamente con un trapecio superior acortado, incluye fijaciones que se desviarán, causando las modificaciones que se enumeran: ● El hueso occipital será traccionado en sentido caudoventral y ligeramente lateral, haciendo que la cabeza se desvíe hacia delante y a un costado, con rotación al lado opuesto, produciendo lordosis craneocervical. ● Habrá tracción de las apófisis espinosas, lo cual se agrega a la inclinación lateral y la rotación hacia el lado opuesto. En compensación se producirá escoliosis en la unión cervicotorácica hacia el lado ipsolateral, con aumento de la cifosis. ● Habrá fijación relativa de la columna cervical y torácica superior, con aumento de la movilidad en las uniones craneocervical y cervicotorácica. ● El acromion será tironeado medialmente hacia el cráneo, haciendo que se desvíen en esa dirección clavícula y acromion, lo cual produce compresión de la clavícula en la articulación esternal, con desarrollo de una compensación que incluye la inclinación en la cintura escapular hacia el lado opuesto, con rotación hacia el lado ipsolateral. Los patrones motores alterados durante la abducción del hombro, con un trapecio superior acortado, incluyen lo siguiente: ● En la articulación acromioclavicular habrá deslizamiento entre la clavícula y la escápula ● En cabeza y columna cervical habrá extensión, flexión ipsolateral y rotación contralateral ● La cintura escapular se desplazará hacia arriba. La observación también podrá alertar al profesional acerca de la presencia de un síndrome cruzado: pelvis inclinada hacia delante, abdomen protruido, aumento de la cifosis torácica, extensión de la cabeza hacia delante, hombros redondeados, etc. Pero, específicamente, ¿qué músculos entre los muchos implicados muestran acortamiento o inhibición relativos, o ambas cosas? Se requiere un examen, que puede incluir pruebas funcionales (véase más adelante) y evaluación de la longitud y la fuerza. Más adelante en el libro se dará detalle de estas pruebas en asociación con regiones y articulaciones determinadas. Janda ha desarrollado una serie de evaluaciones (pruebas funcionales) que pueden emplearse para observar cambios que sugieran desequilibrio, por vía de la hiperactividad o el 2. Aplic. clínica 60 001-084 29/9/06 15:45 Página 60 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I déficit de actividad. Algunas de dichas pruebas se describen más adelante. SECUENCIA DEL EXAMEN FUNCIONAL (Janda, 1996) Los patrones motores alterados pueden investigarse como parte de un examen de detección de la disfunción locomotora. En general, la sola observación es todo lo que se necesita para determinar un patrón de movimiento alterado. No obstante, también puede usarse la palpación ligera si la observación se hace difícil debido a mala iluminación o un problema visual, o si la persona no está lo suficientemente descubierta. Si bien algunas de estas pruebas se relacionan directamente con la parte inferior de la espalda y las extremidades inferiores, su relevancia para las regiones superiores del cuerpo debería estar clara, dada la interconexión de la mecánica corporal ya expuesta. Prueba de extensión de la cadera en posición prona (Figura 5.3) ● La persona yace en posición prona y el profesional se encuentra de pie a su costado, a la altura de la cintura, con la mano cefálica cubriendo la musculatura lumbar inferior en tanto se evalúa la actividad del sistema erector de la columna. ● La mano caudal está colocada de manera tal que su talón descansa sobre la masa glútea, con las puntas de los dedos sobre los músculos de la cara posterior del muslo. ● Se pide a la persona que eleve la pierna en extensión, mientras el profesional evalúa la secuencia de descarga. ● La secuencia de activación normal es 1) glúteo mayor, 2) músculos de la cara posterior del muslo, 3) sistema erector de la columna contralateral y 4) sistema erector de la columna ipsolateral. (Nota: No todos los clínicos concuerdan con esta definición de la secuencia; algunos piensan que los músculos de la cara posterior del muslo descargan en primer término o que habría una contracción simultánea de los músculos de la cara posterior del muslo y el glúteo mayor). ● Si los músculos de la cara posterior del muslo y/o los extensores espinosos toman el papel del glúteo como primer movilizador, se acortarán (véanse notas acerca de la respuesta muscular postural y fásica al estrés y el uso excesivo, en el Capítulo 2). ● Janda señala que «el peor patrón se produce cuando el sistema erector de la columna del lado ipsolateral, o incluso los músculos de la cintura escapular, inician el movimiento, y la activación del glúteo mayor es débil y se halla sustancialmente demorada... La elevación de la pierna se logra por inclinación de la pelvis hacia delante e hiperlordosis de la columna lumbar, lo que indudablemente estresa la región». Variante ● Cuando se realiza el movimiento de extensión de la cadera debe haber una sensación de charnela de la extremidad inferior sobre la articulación de la cadera. ● Si en cambio el gozne, o sensación de movimiento articular; parece estar en la columna lumbar, ello será indicio de que los extensores de la columna lumbar han adoptado gran parte del papel del glúteo mayor y de que esos extensores (y probablemente los músculos de la cara posterior del muslo) se habrán acortado. Prueba de flexión del tronco (Figura 5.4) ● La persona se encuentra en posición supina, con los brazos doblados, las manos colocadas sobre los hombros opuestos, las rodillas flexionadas y los pies descansando planos sobre la camilla. Figura 5.3 Prueba de extensión de la cadera, según se describe en el texto (reproducido con permiso de Chaitow, 1996). 2. Aplic. clínica 001-084 29/9/06 15:45 Página 61 PATRONES DE DISFUNCIÓN 61 ● Se pide a la persona que eleve lentamente la pierna, abduciéndola. ● La normalidad es representada por una abducción pura de la cadera a 45º. ● La anormalidad es representada por: Figura 5.4 Prueba de flexión del tronco. Si los pies abandonan la superficie o se arquea el dorso, ello será señal de acortamiento del psoas (reproducido con permiso de Chaitow, 1996). 1. flexión de la cadera durante la abducción, indicando acortamiento del tensor de la fascia lata (TFL) y/o 2. rotación externa de la pierna durante la abducción, indicando acortamiento del piriforme y/o 3. «marcha de cadera», indicando acortamiento del cuadrado lumbar (y probablemente inhibición del glúteo medio) y/o 4. rotación pélvica posterior, sugiriendo acortamiento de los aductores de cadera antagonistas. Variante 1 Se pide a la persona que mantenga la columna lumbar contra la camilla y lentamente eleve desde ella la cabeza, luego los hombros y finalmente las escápulas. ● La función normal está representada por la capacidad para elevar el tronco hasta que los omóplatos se han separado de la camilla, sin elevar los pies ni arquear la porción inferior de la espalda. ● La función anormal queda indicada cuando los pies (o un pie) se elevan desde la camilla o se arquea la porción inferior de la espalda antes de que las escápulas se separen de la camilla. Esto indica hiperactividad del psoas e inhibición de los abdominales. ● ● Antes de efectuar la prueba, el profesional (que está de pie por detrás del paciente en decúbito lateral) coloca ligeramente la punta de sus dedos de la mano cefálica sobre el borde lateral del cuadrado lumbar, mientras pone la mano caudal de manera tal que el talón de la mano se encuentre sobre el glúteo medio y la punta de los dedos, sobre el TFL. ● Si el cuadrado lumbar está hiperactivo (y por definición acortado, véase antes), descargará antes que el glúteo y posiblemente antes que el TFL. ● Ello sería indicio de que el cuadrado lumbar (y posiblemente el TFL) se han acortado, y de que el glúteo medio se inhibió y debilitó. Variante 2 Prueba de abducción de la cadera La persona yace sobre un costado, idealmente con la cabeza sobre una almohada, con la pierna superior en extensión y la pierna inferior flexionada en cadera y rodilla, a fin de mantener el equilibrio. ● El profesional, que observa sin palpar, está de pie frente a la persona, mirando hacia el extremo cefálico de la camilla. ● ● Cuando se observa la abducción de la cadera debe haber una sensación de «giro sobre una bisagra» en la cadera, y no en la cintura. ● Si hay una sensación definida de que la bisagra se produce en la zona baja lumbar/la cintura, la implicación es idéntica a la de la variante 1: el cuadrado lumbar es hiperactivo y está acortado, mientras que el glúteo medio se encuentra inhibido y debilitado. Figura 5.5 Prueba de abducción de la cadera, que en el caso normal se produce sin «marcha de cadera», flexión o rotación externa de cadera (reproducido con permiso de Chaitow, 1996). 2. Aplic. clínica 62 001-084 29/9/06 15:45 Página 62 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I Prueba del ritmo escapulohumeral ● Esta prueba tiene implicaciones directas en relación con la disfunción de cuello y hombro. ● La persona está sentada y el profesional se halla de pie tras ella, para observación. ● Se pide al sujeto que permita que el brazo a examinar cuelgue y flexione el codo a 90º, con el pulgar señalando hacia arriba. ● Se pide a la persona que abduzca lentamente el brazo hacia la horizontal. ● Una abducción normal incluirá la elevación del hombro y/o la rotación o el movimiento superior de la escápula sólo después de una abducción de 60º. ● La ejecución de esta prueba es anormal si la elevación del hombro y la rotación y el movimiento superior de la escápula se dan en los primeros 60º de abducción del hombro, lo que indica que el elevador de la escápula y/o el trapecio superior son hiperactivos y están acortados, en tanto los trapecios medio e inferior y el serrato mayor se encuentran inhibidos y en consecuencia están debilitados. Variante 1 ● La persona lleva a cabo la abducción del brazo según se describió antes y el profesional lo observa desde atrás. ● Si el trapecio superior y el elevador de la escápula son normales, debería observarse que se instala un gozne en la articulación del hombro. ● Si parece producirse una charnela en la base del cuello, ello es indicio de actividad excesiva en los fijadores superiores del hombro y sugiere cortedad del trapecio superior y/o el elevador de la escápula. Variante 2 ● La persona está sentada o de pie mientras que el profesional se encuentra de pie por detrás de ella, con la punta de un dedo descansando sobre la porción media del músculo trapecio superior correspondiente al lado a examinar. ● Se indica al sujeto que coloque su brazo en extensión (un movimiento que no debería involucrar al trapecio superior). ● Si hay una descarga discernible del trapecio superior durante este movimiento del brazo, el trapecio superior se halla hiperactivo y, por implicación, acortado. Prueba de flexión del cuello La persona se halla en posición supina, sin almohada. Se le pide que eleve la cabeza y coloque la barbilla sobre el tórax mientras levanta la cabeza no más de 2 cm desde la camilla. ● ● A A B B Figura 5.6 Prueba del ritmo escapulohumeral. A: Normal. B: Desequilibrio debido a elevación del hombro dentro de los primeros 60º de abducción (reproducido con permiso de Chaitow, 1996). Figura 5.7 Prueba de flexión del cuello. A: Flexión normal. B: Flexión anormal (proyección del mentón hacia delante), lo que sugiere acortamiento del ECM (reproducido con permiso de Chaitow, 1996). 2. Aplic. clínica 001-084 29/9/06 15:45 Página 63 PATRONES DE DISFUNCIÓN ● El resultado es normal si el sujeto muestra capacidad para mantener el mentón contra el tórax mientras flexiona la cabeza/el cuello. ● La anormalidad está representada por la proyección del mentón hacia delante durante este movimiento, lo cual indica un acortamiento del esternocleidomastoideo y flexores profundos del cuellos inhibidos. Prueba de las flexiones («lagartijas») ● Se pide al sujeto que, acostado en el suelo boca abajo y manteniendo la espalda y extremidades inferiores rectas, eleve los hombros y tronco presionando sobre el suelo con las manos y vuelva a descender; en tanto, el profesional observa la conducta de la escápula. ● El resultado normal quedará evidenciado por la protracción de la escápula (que se mueve hacia la columna), sin «aleteo» o desviación hacia arriba al descender el tronco. ● Si la escápula «aletea», se desvía hacia arriba o rota, ello es indicio de que los estabilizadores inferiores de la escápula están inhibidos (serrato mayor, trapecios superior y medio). Además de estas «instantáneas» de desequilibrio funcional, que brindan fuertes indicios acerca de qué músculos individuales podrían estar acortados y/o inhibidos, existe un abanico de otras pruebas para determinados músculos. Algunas de ellas se detallarán en las secciones apropiadas del libro dedicadas a las aplicaciones terapéuticas. CADENAS DE PUNTOS GATILLO (Mense, 1993; Patterson, 1976; Travell y Simons, 1983, 1992) Al surgir patrones posturales compensatorios, como son los síndromes cruzados de Janda, los cuales implican reestructuraciones distintivas y (por lo general) claramente identificables de la fascia, los músculos y las articulaciones, es inevitable que se desarrollen asimismo modificaciones locales concretas dentro de los tejidos impactados. Tales cambios incluyen áreas que, debido a las particulares tensiones impuestas, se han irritado y sensibilizado. Si hay condiciones locales particulares (véase Capítulo 6), estos puntos de irritación finalmente se hacen hiperreactivos, incluso desde el punto de vista reflexógeno, y maduran hacia fuentes importantes de dolor y disfunción. Esta forma de adaptación disfuncional puede producirse en forma segmentaria (comprometiendo a menudo diversos segmentos espi- BIBLIOGRAFÍA 63 nales adyacentes) o en tejidos blandos de cualquier lugar del cuerpo (como puntos gatillo miofasciales). La activación y perpetuación de los puntos gatillo miofasciales se transforma ahora en un punto focal de modificaciones aún más adaptativas. La experiencia clínica ha demostrado que las «cadenas» de puntos gatillo aparecen a lo largo del tiempo, contribuyendo con frecuencia a la conformación de patrones predecibles de dolor y disfunción. Hong (1994), por ejemplo, ha demostrado en su investigación que la desactivación de puntos gatillo determinados (mediante inyección) efectivamente inactiva descargas remotas (véase Cuadro 5.2). En el capítulo siguiente se examinará con cierto detalle el fenómeno de los puntos gatillo. Cuadro 5.2 Cadenas de puntos gatillo (Hong, 1994). Al desactivar ciertos puntos gatillo, Hong observó que los puntos gatillo de zonas distantes, previamente diagnosticados como activos, se inactivaban. Puntos gatillo desactivados Puntos gatillo asociados inactivados Esternocleidomastoideo Trapecio superior Temporal, masetero, digástrico Temporal, masetero, esplenio, semiespinoso, elevador de la escápula, romboides menor Deltoides, extensor radial del carpo, extensor común de los dedos Temporal, semiespinoso Deltoides, extensor radial del carpo Bíceps braquial Flexor radial del carpo, flexor cubital del carpo, primer interóseo dorsal Tríceps, flexor cubital del carpo Tríceps, dorsal ancho, extensor común de los dedos, extensor cubital del carpo, flexor cubital del carpo Glúteos mayor, medio y menor, piriforme, músculos isquiocrurales, tibial, peroneo largo, sóleo, gemelos Glúteos mayor, medio, menor; piriforme Músculos de la cara posterior del muslo Peroneo largo, gemelos, sóleo Escalenos Esplenio de la cabeza Supraespinoso Infraespinoso Pectoral menor Dorsal ancho Serrato menor posterosuperior Músculos paraespinosos profundos (L5-S1) Cuadrado lumbar Piriforme Músculos isquiocrurales 2. Aplic. clínica 64 001-084 29/9/06 15:45 Página 64 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I 2. Aplic. clínica 001-084 29/9/06 15:45 Página 65 EN ESTE CAPÍTULO: Isquemia y dolor muscular 69 Isquemia y evolución de los puntos gatillo 69 Conexión de los puntos gatillo 70 Facilitación segmentaria y local 70 Cómo reconocer un área vertebral facilitada 71 Facilitación local en los músculos 71 Reducción del umbral neural 72 Diferentes modelos de evolución de los puntos gatillo 72 Análisis de los puntos gatillo de Awad 72 Aumento de la oxigenación y reducción del dolor en puntos gatillo: ejemplo 72 Técnicas de tono receptor de Nimmo 72 Perspectiva actual de Simons 73 Puntos gatillo clave y satélites 74 Puntos gatillo y restricción articular 75 Puntos gatillo asociados con la restricción del hombro 75 Otros sitios con puntos gatillo 75 Examen y medición de los puntos gatillo 75 Habilidades básicas requeridas 75 Electromiografía por punción 77 Ultrasonidos 77 Electromiografía de superficie 77 Uso del algómetro para investigación y entrenamiento clínico 77 Termografía y puntos gatillo 79 Características clínicas de los puntos gatillo miofasciales 80 Desarrollo de habilidades para la palpación de los puntos gatillo 80 ¿Qué método es el más efectivo? 82 6 Puntos gatillo Entre los objetivos clave de las TNM se encuentra la remoción de las fuentes de dolor y disfunción. La moderna investigación del dolor ha demostrado que una característica de todo dolor crónico es la presencia, como parte de la etiología (y a menudo como la mayoría de ella), de áreas localizadas de disfunción de los tejidos blandos que promueven el dolor y el sufrimiento en estructuras distantes (Melzack y Wall, 1988). Estos lugares son conocidos como puntos gatillo, el foco de enormes esfuerzos científicos y terapéuticos clínicos. Este capítulo tiene como meta principal la tarea de resumir los conocimientos y las ideas actuales acerca del tema. Gran parte de la investigación efectuada acerca del fenómeno de los puntos gatillo –mucha de la cual se describe en este capítulo– ha sido llevada a cabo a partir de la aparición de la primera edición de Myofascial pain and dysfunction: the trigger point manual, Volume 1: upper half of the body, de Travell y Simons (1983a), editado por Williams and Wilkins. Dicho libro se transformó rápidamente en el recurso más importante en relación con los puntos gatillo miofasciales y su tratamiento. El volumen acompañante, dedicado a las extremidades inferiores, se publicó en 1992. En la segunda edición del volumen 1 del Trigger point manual, publicada en 1998, Simons et al. se basaron en las investigaciones más recientes para modificar no sólo los conceptos relativos al fundamento teórico de la formación de los puntos gatillo, sino asimismo los protocolos de tratamiento más útiles. Los cambios en la aplicación de la técnica, incluido el énfasis en el masaje y en los métodos de liberación de la presión en relación con los puntos gatillo, acompañan al análisis de las técnicas de inyección, de modo que los métodos manuales apropiados están ahora mucho más claramente definidos. La sugerencia de una nueva terminología ayuda a aclarar las diferencias y las relaciones entre los puntos gatillo centrales (PGC) y de fijaciones (PGF), los puntos gatillo clave y satélites, los puntos gatillo activos y latentes y las contracturas a menudo productoras de entesitis. Muchas de estas definiciones fueron incorporadas a este texto para estimular respecto de estos mecanismos el desarrollo de un lenguaje común entre los profesionales. En la nueva edición, Simons (1998) presenta una explicación acerca de la manera en que ellos creen que se forman los puntos gatillo miofasciales y por qué se forman donde lo ha65 2. Aplic. clínica 66 001-084 29/9/06 15:45 Página 66 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I cen. Al combinar información proveniente de fuentes electrofísicas e histopatológicas, su hipótesis integrada acerca de los puntos gatillo se observa basada sólidamente en la comprensión actual de fisiología y función. Por otra parte, los autores han: ● analizado y en algunos casos refutado investigaciones previas en el área de los puntos gatillo miofasciales, algunas de las cuales, señalan, fueron mal diseñadas ● sugerido la dirección y el diseño de la investigación en el futuro. validado sus teorías utilizando evidencias científicas citado investigaciones más antiguas (algunas de hace más de cien años) referidas a estos mismos mecanismos (véase Cuadro 6.1 para un breve resumen histórico) Simons et al. (1998) presentan indicios que sugieren que lo que ellos denominan puntos gatillo «centrales» (aquellos que se forman en el vientre del músculo) se desarrollan casi directamente en el centro de las fibras musculares, donde la ● ● Cuadro 6.1 Investigación histórica del dolor muscular referido crónico (Baldry, 1993; Cohen y Gibbons, 1998; Simons, 1988; Straus, 1991; Van Why, 1994). F. Valleix, 1841. Treatise on Neuralgia. París. Observó que cuando se palpan ciertos puntos dolorosos se produce dolor referido a otras regiones (neuralgia). Informó también que la dieta era un factor precipitante en el desarrollo de los síntomas dolorosos de las regiones lumbar y cervical. ● Johan Mezger, mediados del siglo XIX (Haberling, W., 1932: Johan Georg Mezger of Amsterdam. Founder of modern scientific massage. Medical Life). Médico holandés que desarrolló técnicas de masaje para el tratamiento de los «nódulos» y bandas tensionales asociadas con este proceso ● T. Inman, 1858. Remarks on myalgia or muscular pain. British Medical Journal 407-408: 866-868. Fue capaz de señalar con claridad que en estas afecciones (mialgia) el dolor irradiado era independiente de las vías nerviosas. ● Uno Helleday, 1876. Nordiskt Medecinkst Arkiv 6 & 8 (8). Médico sueco que describió los nódulos como parte de la «miofisis crónica». ● H. Strauss, 1898. Klinische Wochenschrift 35: 89-91. Médico alemán que distinguió entre nódulos palpables y «bandas». ● A. Cornelius, 1903. Narben und Nerven. Militärärtzliche Zeitschrift 32: 657-673. Médico alemán que demostró que el dolor ejerce influencia sobre las características de los puntos dolorosos a la palpación y los nódulos, insistiendo en que la vía irradiada no la determina el curso de los nervios. Demostró también que las influencias externas, como las climáticas, emocionales o de ejercitación física, pueden exacerbar las estructuras neurales ya hiperreactivas que se asocian con estos procesos. Asimismo, Cornelius describió estos fenómenos dolorosos como debidos a mecanismos reflejos. ● A. Muller, 1912. Untersuchungsbefund am rheumatisch erkrankten Muskel. Zeitschrift Klinische Medizin 74: 34-73. Médico alemán que observó que la identificación de nódulos y bandas requiere una técnica palpatoria refinada, ayudada según su sugerencia por la lubricación de la piel. ● Sir William Gowers, 1904. Lumbago: Its lessons and analogues. British Medical Journal 1: 117-121. Sugirió que se empleara la palabra fibrositis, creyendo erróneamente que la inflamación era una característica clave del «reumatismo muscular». Conferencia, Hospital Nacional de Enfermedades Nerviosas, Londres. ● Ralph Stockma, 1904. Causes, pathology and treatment of chronic rheumatism. Edinburgh Medical Journal 15: 107-116, 223225. Brindó apoyo a la sugerencia de Gowers informando del hallazgo de evidencias de inflamación en el tejido conectivo de estos sujetos (nunca fundamentado) y sugirió que las sensaciones de dolor provenientes de los nódulos podrían deberse a la compresión de los nervios (ahora descartado). ● Sir William Ostler, 1909. Principles and practice of medicine. Appleton, Nueva York. Consideró que los aspectos dolorosos del reumatismo muscular (mialgia) comprendían la «neuralgia de los nervios sensoriales de los músculos». ● W. Telling, 1911. Nodular fibromyositis – an everyday affliction and its identity with so-called muscular rheumatism. Lancet 1: 154158. ● Telling denominó a esta afección «fibromiositis nodular». ● L. Llewellyn, 1915. Fibrositis. Rebman, Nueva York. Amplió el uso del término «fibrositis» para incluir otras entidades, entre ellas la gota. ● F. Albee, 1927. Miofascitis – a pathological explanation of any apparently dissimilar conditions. American Journal of Surgery 3: 523-533. Denominó a esta entidad «miofascitis». ● F. Gudzent, 1927. Testung und Heilbehandlung von Rheumatismus und Gicht mit spezifischen Allergenen. Deutsche Medizinische Wochenschrift. Observó que en ocasiones el «reumatismo muscular» crónico puede ser de origen alérgico y que la retirada de ciertos alimentos de la dieta daba por resultado una mejoría clínica. ● C. Hunter, 1933. Myalgia of the abdominal wall. Canadian Medical Association Journal 28: 157-161. Describió el dolor referido (mialgia) como resultado de puntos dolorosos a la palpación situados en la musculatura abdominal. ● J. Deiken, C. Wolferth, 1936. Persistent pain in the shoulder region following myocardial infarction. American Journal of Medical Science 191: 201-210. Demostró que la presión aplicada a puntos dolorosos a la palpación en la región escapular podía reproducir el dolor en el hombro que ya se había experimentado. Este trabajo ejerció influencia sobre Janet Travell (véase más adelante). ● Sir Thomas Lewis, 1938. Suggestions relating to the study of somatic pain. British Medical Journal 1: 321-325. Fue un investigador de primer nivel acerca del fenómeno del dolor en general, describió diversos patrones de dolor referido y sugirió que Kellgren (véase a continuación), que lo asistió en estos estudios, continuara la investigación. ● J. Kellgren, 1938. Observations on referred pain arising from muscle. Clinical Science 3: 175-190. Identificó (en los pacientes con «fibrositis» y «mialgia») muchos de los rasgos de nuestra actual comprensión del fenómeno de los puntos gatillo, entre ellos patrones constantes de dolor referido –a músculos distantes y otras estructuras (dientes, huesos, etc.) desde puntos dolorosos (spots) en músculo, ligamento, tendón, articulación y tejido perióstico– que podían ser obliterados mediante el uso de inyecciones de novocaína. ● A. Reichart, 1938. Reflexschmerzen auf Grund von Myoglosen. Deutsche Medizinische Wochenschrift 64: 823-824. Médico checo que identificó y describió patrones de distribución de dolor reflejo a partir de puntos dolorosos (nódulos) en músculos determinados. ● M. Gutstein, 1938. Diagnosis and treatment of muscular rheumatism. British Journal of Physical Medicine 1: 302-321 Médica polaca refugiada que trabajando en Gran Bretaña identificó que en el tratamiento del reumatismo muscular la presión manual aplicada a los puntos dolorosos a la palpación (más tarde llamados «puntos gatillo») produce síntomas tanto locales como referidos y que estos patrones de referencia se corresponden en todas las personas si el punto original se encuentra en la misma localización. La autora desactivaba estos puntos por medio de inyecciones. 2. Aplic. clínica 001-084 29/9/06 15:45 Página 67 PUNTOS GATILLO 67 Cuadro 6.1 (Continuación) ● A. Steindler, 1940. The interpretation of sciatic radiation and the syndrome of low back pain. Journal of Bone and Joint Surgery 22: 28-34. Cirujano ortopedista estadounidense que demostró que las inyecciones de novocaína en puntos dolorosos a la palpación localizados en la parte baja de la zona lumbar y en la región glútea pueden aliviar el dolor ciático. Dio a estos puntos el nombre de «puntos gatillo». Janet Travell (véase más adelante) fue influenciada por este trabajo y popularizó el término «puntos gatillo». ● M. Gutstein-Good, 1940 (ídem M. Gutstein, mencionada antes). Idiopathic myalgia simulating visceral and other diseases. Lancet 2: 326-328. Denominó este proceso «mialgia idiopática». ● M. Good, 1941 (ídem M. Gutstein y M. Gutstein-Good, mencionada antes). Rheumatic myalgias. The Practitioner 146: 167174. Dio a la entidad el apelativo de «mialgia reumática». ● James Cyriax, 1948. Fibrositis. British Medical Journal 2: 251255. Consideró que el dolor muscular crónico provenía del impacto nervioso debido a la degeneración discal. «Ella [la presión sobre la duramadre] ha engañado a los clínicos durante décadas, dando origen a infinitos diagnósticos erróneos, ya que las áreas de ‘fibrositis’, ‘puntos gatillo’ o ‘puntos miálgicos’ fueron tenidos por la lesión primaria, y no por el resultado de la presión sobre la duramadre» (Cyriax, J., 1962. Textbook of orthopaedic medicine, Vol. 1, 4ª. ed. Cassell, Londres). ● P. Ellman, D. Shaw, 1950. The chronic «rheumatic» and his pains. Psychosomatic aspects of chronic non-articular rheumatism. Annals of Rheumatic Disease 9: 341-357. Sugirió que, debido a que había pocas manifestaciones físicas que sustentasen el dolor proclamado por los pacientes con dolor muscular crónico, su afección era esencialmente psicosomática (reumatismo psicógeno): «El paciente tiene dolor en sus extremidades porque tiene dolor en su mente». ● Theron Randolph, 1951. Allergic myalgia. Journal of Michigan State Medical Society 50: 487. Este estadounidense líder en ecología clínica describió la afección como mialgia alérgica y demostró que el dolor muscular difundido e intenso (en particular de la región cervical) podía reproducirse «voluntariamente en circunstancias experimentales» luego de una ingesta de prueba de alimentos alergénicos o inhalación de un extracto de polvo casero o de determinados hidratos de carbono, lográndose el alivio sintomático a menudo mediante la evitación de los alergenos. Randolph informa que varios de sus pacientes que lograron alivio por estos medios habían recibido previamente el diagnóstico de «reumatismo psicosomático». ● James Mennell, 1952. The science and art of joint manipulation, Vol. 1. Churchill, Londres. Médico británico que describió «áreas sensibles» que referían el dolor. El tratamiento recomendado consistía en elegir entre manipulación, calor, presión y fricción profunda. Enfatizó también la importancia de la dieta, la ingesta líquida, el reposo, el posible uso de frío y de inyecciones de procaína, así como sugirió ventosas, rodamiento de la piel, masajes y elongación para la normalización de los «depósitos fibrosíticos». ● Janet Travell (y S. Rinzler), 1952. The myofascial genesis of pain. Postgraduate Medicine 11: 425-434. En base a investigaciones previas y siguiendo sus propios estudios de los tejidos comprometidos, acuñó el término placa terminal motora lo inerva, en la unión neuromuscular (Figura 6.1). Postulan lo siguiente: ● Surge una actividad disfuncional de la placa terminal (comúnmente en asociación con un esfuerzo), lo que hace que se libere acetilcolina (ACh) en exceso en el ámbito sináptico, con frecuencia junto con un exceso de calcio. «miofascia», añadiéndolo al término de Steindler y describiendo los «puntos gatillo miofasciales» y, finalmente, el «síndrome doloroso miofascial». ● I. Neufeld, 1952. Pathogenic concepts of «fibrositis» fibropathic syndromes. Archives of Physical Medicine 33: 363-369. Sugirió que el dolor de los «síndromes fibrosíticos - fibropáticos» se debía a sensaciones malinterpretadas por el encéfalo. ● F. Speer, 1954. The allergic-tension-fatigue syndrome. Pediatric Clinics of North America 1: 1029. Llamó al proceso «síndrome de alergia-tensión-fatiga» y añadió al dolor, la fatiga y los síntomas generales antes reconocidos (véase Randolph, antes) la observación de que una característica era el edema, que en particular comprometía los ojos. ● R. Gutstein, 1955. Review of myodysneuria (fibrositis). American Practitioner 6:570-577 Denominó a la afección «miodisneuria». ● R. Nimmo, 1957. Receptors, effectors and tonus: a new approach. Journal of the National Chiropractic Association 27 (11): 21 Después de muchos años de investigación, cronológicamente en paralelo con la de Travell, describió su concepto de «técnica del tono receptor», que comprendía prácticamente los mismos mecanismos que los descritos por Travell y Simons, si bien con mayor énfasis en lo manual. «He hallado que un grado apropiado de presión, aplicada en forma secuencial, hace que el sistema nervioso libere al músculo hipertónico». ● M. Kelly, 1962. Local injections for rheumatism. Medical Journal of Australia 1: 45-50. Médico australiano que llevó adelante los conceptos de Kellgren desde los primeros años de la década de 1940, diagnosticando y tratando el dolor (reumatismo) por medio de la identificación de puntos dolorosos y desactivándolos mediante el uso de inyecciones. ● M. Yunus et al. 1981. Primary fibromyalgia (fibrositis) clinical study of 50 patients with matched controls. Seminars in Arthritis and Rheumatism 11: 151-171. Fue quien primero popularizó la palabra «fibromialgia». ● Janet Travell, David Simons, 1983. Myofascial pain and dysfunction: the trigger point manual, Volume 1. El trabajo definitorio (junto con el volumen 2, 1992) acerca del tema del síndrome de dolor miofascial (SDM). ● David Simons, 1986. Fibrositis/fibromyalgia: a form of myofascial trigger points? American Journal of Medicine 81 (supl. 3A): 93-98. Médico estadounidense que colaboró con Travell en el estudio conjunto del SDM y también condujo sus propios estudios respecto de la conexión entre el síndrome de dolor miofascial y el síndrome fibromiálgico, hallando gran superposición entre ambos. ● M. Margoles, 1989. The concept of fibromyalgia. Pain 36: 391. Señala que la mayor parte de los pacientes con fibromialgia muestra numerosos puntos gatillo miofasciales activos. ● R. Bennett, 1990. Myofascial pain syndromes and the fibromyalgia syndrome. En: Fricton, R., Awad, E. (comps.) Advances in pain research and therapy. Raven Press, Nueva York. Demostró que muchos «puntos dolorosos a la palpación»de la fibromialgia son en realidad puntos gatillo latentes. Cree que el SDM y el SFM son síndromes distintos pero se hallan «estrechamente relacionados». Expresa que en muchas personas el SDM progresa hasta desarrollarse una fibromialgia. ● La presencia de niveles elevados de calcio aparentemente mantiene abiertas las puertas cargadas de calcio y la ACh continúa liberándose, produciendo isquemia. ● La isquemia consecutiva implica un déficit de oxígeno/nutrientes, lo que a su vez lleva a una crisis energética local con producción inadecuada de adenosintrifosfato (ATP). 2. Aplic. clínica 68 001-084 29/9/06 15:45 Página 68 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I fibras nerviosas nociceptivas fibras nerviosas autónomas sustancias sensibilizantes terminal nerviosa motora crisis energética liberación excesiva de acetilcolina fibra muscular reducción del aporte de energía despolarización aumento de la demanda de energía liberación de calcio contractura del sarcómero compresión de los vasos Figura 6.1 Hipótesis integrada de la disfunción de la placa terminal asociada con la formación de puntos gatillo (RS: retículo sarcoplásmico). ● Sin ATP disponible, el tejido local no es capaz de remover los iones calcio que «mantienen las puertas abiertas» para que continúe la liberación de ACh. ● La remoción del calcio superfluo requiere más energía que sostener una contractura, de modo que la contractura continúa. ● La contractura de las fibras musculares que resulta de ello (involuntaria, sin potenciales motores) debe ser distinguida de la contracción (voluntaria, con potenciales motores) y del espasmo (involuntario, con potenciales motores). ● La contractura es sostenida con el sitio de inervación químicamente, y no por potenciales de acción provenientes de la médula espinal. ● Como la placa terminal sigue produciendo flujo de ACh, los filamentos de actina/miosina se deslizan a una posición de total acortamiento (un estado de debilitamiento) en el área que rodea inmediatamente a la placa terminal motora (en el centro de la fibra). ● Al acortarse, los sarcómeros comienzan a amontonarse y se forma un «nudo» de contractura. ● Este nudo constituye el «nódulo», una característica palpable del punto gatillo (Figura 6.2). ● Cuando se produce este proceso, el resto de los sarcómeros de esa fibra (aquéllos que no se amontonan) se elongan, creando así la banda tensional usualmente palpable, también una característica común de los puntos gatillo. ● En los sitios de adherencia de estos tejidos acortados (periósticos, miotendinosos) pueden desarrollarse puntos gatillo de fijaciones, allí donde la tensión muscular provoca inflamación, fibrosis y finalmente depósito de calcio. Este modelo es explorado con mayor profundidad más adelante en este mismo capítulo, dado que se trata de la interpretación más ampliamente sostenida acerca de la etiología de los puntos gatillo miofasciales. Existen otros modelos que intentan explicar el fenómeno de los puntos gatillo, entre ellos el concepto de la facilitación (véase más adelante) y las ideas y los métodos desarrollados por Raymond Nimmo (1981) (que Complejo de puntos gatillo banda tensional nódulo A PGF B PGC PGF nudo de contracción fibras normales Figura 6.2 La tensión producida por el punto gatillo central puede dar lugar a una respuesta inflamatoria localizada (punto gatillo de fijaciones). Adaptado de Simons et al. (1998). se discuten también más adelante). Antes de examinarlos, será útil investigar un elemento clave del desarrollo de los puntos gatillo miofasciales y su disfunción: la isquemia. 2. Aplic. clínica 001-084 29/9/06 15:45 Página 69 PUNTOS GATILLO ISQUEMIA Y DOLOR MUSCULAR (Lewis, 1942; Lewis et al. 1931; Rodbard, 1975; Uchida et al. 1969) La isquemia puede describirse simplemente como un estado en que el aporte actual de oxígeno es inadecuado para las necesidades fisiológicas actuales del tejido. Las causas de la isquemia pueden ser patológicas, como en el caso de una arteria estrechada o un trombo, o anatómicas, tal como en áreas particularmente vascularizadas del organismo, por ejemplo en la región del tendón del supraespinoso, «entre la anastomosis del aporte vascular proveniente de la tuberosidad humeral y los vasos dirigidos longitudinalmente, que arriban desde el centro muscular» (Tullos y Bennet, 1984), o bien, según ocurre en los puntos gatillo, son el resultado de la secuencia de fenómenos descrita, que implica un exceso de calcio y una reducida producción de ATP. Cuando el aporte sanguíneo a un músculo se inhibe, es inusual que se note el dolor hasta que se intenta contraerlo, momento en el cual es probable que el dolor se sienta en un plazo de 60 segundos. Éste es el fenómeno que se da en la claudicación intermitente. Los mecanismos precisos están en discusión, pero se supone que comprenden uno o más de una cantidad de procesos, como la acumulación de lactato y el incremento de iones potasio. Los receptores de dolor se encuentran sensibilizados bajo condiciones isquémicas, se piensa, debido a la influencia de la bradicinina (un mediador químico de la inflamación). Esto es confirmado por el uso de sustancias que inhiben la liberación de bradicinina, permitiendo que un músculo permanezca relativamente libre de dolor durante largos períodos de actividad (Digiesi et al. 1975). Cuando la isquemia cesa la activación de los receptores de dolor persiste durante un tiempo, siendo concebible y de hecho probable que ello contribuya a la sensibilización (facilitación) de estas estructuras, un fenómeno notado en la evolución de los puntos gatillo miofasciales (véase ampliación más adelante). La investigación demuestra asimismo que cuando los receptores de dolor son sometidos a sobrecarga (en forma mecánica o por medio de isquemia) y simultáneamente se los expone a niveles elevados de adrenalina aumenta su velocidad de descarga, es decir, se envía al cerebro un mayor volumen de mensajes de dolor (Kieschke et al. 1988). La misma actividad de los puntos gatillo puede inducir también una isquemia relativa en tejidos «destinatarios» (Baldry, 1993). Los mecanismos por los cuales esto ocurre siguen siendo hipotéticos, pero podrían comprender un aumento, neuralmente mediado, del tono de la zona de referencia del punto gatillo (tejidos destinatarios). De acuerdo con Simons, estas zonas de destino son por lo general periféricas y en ocasiones centrales respecto del punto gatillo, en tanto más rara vez (27%) el punto gatillo se halla localizado dentro de la zona final de referencia (Simons et al. 1998). La traducción de lo anterior es la siguiente: si se procede sólo al tratamiento de la zona dolorida y de la causa de los puntos gatillo miofasciales, se estará en el «lugar erróneo» el 75% de las veces. El término «zona de dolor esencial» describe un patrón de referencia presente en casi toda persona cuando hay un punto gatillo activo. Algunos puntos gatillo también pueden producir una «zona de dolor por derrame» más allá de la zona esencial o, en su lugar, donde el patrón de referencia es más 69 intenso (Simons et al. 1998). Estas zonas destinatarias deben ser examinadas e idealmente palpadas en búsqueda de cambios en la densidad y la temperatura hísticas, hidrosis y otras características asociadas con la formación de puntos gatillo satélites (como se verá luego en este capítulo). Todo programa terapéutico apropiado que estimule la función circulatoria normal, ya sea manual, de movimiento o de ejercicios, modulará probablemente estos efectos negativos y reducirá la actividad de los puntos gatillo. El funcionamiento normal retornará a cierto grado de normalidad cuando mejore el entorno circulatorio de los tejidos blandos y se reduzcan o remuevan los elementos productores de la sobrecarga, sea ésta de origen biomecánico, bioquímico y/o psicosocial. El flujo simpático aumentado, que es incrementado por impactos deslizantes suaves y otras formas de arrastre sobre la superficie de la piel, como el creado por el tratamiento consistente en drenaje linfático (Wittlinger y Wittlinger, 1982), ayudará al drenaje de las sustancias de desecho que se acumulan dentro de los tejidos isquémicos, en tanto altera el quimismo celular local y reduce la neuroexcitación. Muchas técnicas de masaje drenan los desechos linfáticos; algunas están diseñadas para inducir dinámicamente el movimiento y el drenaje de la linfa (Chikly, 1996, Wittlinger y Wittlinger, 1982). El uso de estas técnicas especializadas puede mejorar en alto grado las condiciones de los líquidos intersticiales que rodean a las células. Este movimiento también puede incrementar el flujo de nutrientes al área, mejorando así el estado fisiológico celular. ISQUEMIA Y EVOLUCIÓN DE LOS PUNTOS GATILLO Se denomina hipoxia (anoxia) el estado que compromete los tejidos en los que se ha producido la deprivación de la cantidad adecuada de oxígeno. Esto puede ocurrir por diferentes vías, como sucede en los tejidos isquémicos cuando está alterada la circulación, posiblemente debido a un estado hipertónico sostenido resultante de uso excesivo o esfuerzo exagerado. La anatomía de una región particular puede predisponer también a una isquemia potencial, como se describió antes en relación con el tendón del supraespinoso. Sitios adicionales de hipovascularización relativa son la inserción del tendón del infraespinoso y la cara intercapsular del tendón del bíceps. La compresión prolongada, como se observa cuando el sujeto duerme en decúbito lateral, puede dar lugar a una isquemia relativa bajo el acromion (Brewer, 1979). Estos son precisamente los sitios más asociados con tendinitis del manguito de los rotadores, calcificación y rotura espontánea, así como con la actividad de puntos gatillo (Cailliet, 1991). Por otra parte, una cantidad de músculos de hombro y cuello, entre ellos el elevador de la escápula, los escalenos anterior y medio, el tríceps braquial y el trapecio, tienen por destinataria el área del supraespinoso como zona de referencia, y pueden producir no sólo dolor sino asimismo efectos autónomos y motores, tales como espasmo, vasoconstricción, debilidad, pérdida de coordinación e intolerancia al trabajo (Simons et al. 1998). Debido a la debilidad y la pérdida de coordinación, la persona puede adaptarse utilizando en 2. Aplic. clínica 70 001-084 29/9/06 15:45 Página 70 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I forma inapropiada éstos y otros músculos, con la alteración hística resultante (véanse patrones disfuncionales en el Capítulo 5, pág. 55). Conexión de los puntos gatillo Mense (1993) describe la evolución hipotética de un punto gatillo, basándose claramente en el modelo de Simons et al. (1998). Una lesión muscular conduce a la rotura del retículo sarcoplásmico y libera calcio de los lugares de almacenamiento intracelulares. La mayor concentración de calcio causa el deslizamiento de los filamentos de actina y miosina; el resultado de ello es una contractura local (activación de los miofilamentos sin actividad eléctrica), con elevado consumo de oxígeno, lo que causa hipoxia. Un factor adicional puede ser la liberación traumática de sustancias vasoneuroactivas (por ejemplo, bradicinina), que produce edema local, lo cual a su vez comprime las vénulas e incrementa la isquemia y la hipoxia. Debido a la caída de las concentraciones de ATP, inducida por la hipoxia, la función de la bomba de calcio en la célula muscular se altera y la concentración de calcio permanece elevada en el sarcoplasma. Esto perpetúa la contractura. Según Mense, ha sido confirmada la presencia de déficit de oxígeno en el corazón del punto gatillo. «Las mediciones de la PO2 hística mediante microsondas muestran que la tensión de oxígeno... es extremadamente baja. Así, el dolor y el dolor a la palpación de un punto gatillo podrían deberse a liberación, inducida por la isquemia, de bradicinina y otras sustancias vasoneuroactivas, que activan y/o sensibilizan los nociceptores» (Bruckle et al. 1990). La «lesión» original podría haber sido resultado de cualquiera de los múltiples factores etiológicos y mantenedores (uso excesivo, mal uso, abuso, desuso) descritos en el panorama que se brinda del estrés y el sistema musculoesquelético en el Capítulo 4. Podría ser resultado de un traumatismo macroscópico, como un golpe, elongación repentina (lesión por latigazo) o laceración, ocurridos recientemente o incluso años antes. También podría ser consecuencia de sufrimiento emocional sostenido, con su influencia sobre las estructuras somáticas, o de los efectos de un desequilibrio hormonal, deficiencias nutricionales específicas, reacciones alérgicas o niveles aumentados de sustancias tóxicas en los tejidos (véase Capítulo 4). Simons describe la evolución de los puntos gatillo como sigue: Visualicemos un huso como una hebra de hilos de lana en una chaqueta tejida... Se produce una crisis metabólica que eleva localmente la temperatura en el punto gatillo, acorta una parte mínima del músculo (el sarcómero) –igual que un enganche en la chaqueta– y reduce el aporte de oxígeno y nutrientes en el punto gatillo. Durante esta alteración episódica se produce un aflujo de calcio y el huso muscular no tiene la energía suficiente como para bombear el calcio hacia fuera de la célula, donde pertenece. Se mantiene de esta forma un círculo vicioso; el huso muscular no parece poder aflojarse y el músculo afectado no puede relajarse (Wolfe y Simons, 1992). FACILITACIÓN SEGMENTARIA Y LOCAL (Korr, 1976; Patterson, 1976) La sensibilización neural puede ocurrir por medio de un proceso denominado facilitación. Hay dos formas de facilitación: la segmentaria (o vertebral) y la local (por ejemplo, un punto gatillo). Si hemos de comprender la disfunción de los tejidos blandos, deberemos tener una interpretación de la facilitación. La facilitación se instala cuando un conjunto de neuronas (neuronas premotoras, motoneuronas o, en las regiones vertebrales, neuronas simpáticas preganglionares) se encuentra en estado de excitación parcial o subumbral. En tal estado se requiere un menor grado de estimulación aferente para desencadenar la descarga de impulsos. La facilitación puede deberse a un aumento sostenido de aferencias, patrones aferentes aberrantes o modificaciones dentro de las neuronas afectadas mismas o en su ambiente químico. Una vez establecida, la facilitación puede ser mantenida por la actividad normal del sistema nervioso central. El ejemplo de neuronas mantenidas en un estado de hiperexcitación debido a un estado bioquímico alterado de su ambiente local parece ser el más cercano a la situación que se da en la conducta del punto gatillo. En el ámbito segmentario vertebral, la facilitación puede ser causada por una disfunción orgánica, como se explicará luego (Ward, 1997). La disfunción orgánica producirá sensibilización y por último facilitación de las estructuras paravertebrales en la inervación del órgano correspondiente. Así por ejemplo, si hay algún tipo de patología cardíaca, se instalará una «retroalimentación» de impulsos hacia la columna a lo largo de los mismos nervios que inervan el corazón, de manera que los músculos que se encuentran paralelos a la columna en la zona superior del tórax (por regla general, T2, T3 y T4) presentarán un aumento en el tono. Si el problema cardíaco continúa, la región se facilitará y sus nervios, incluidos los que se dirigen al corazón, quedarán sensibilizados e hiperirritables. Las lecturas electromiográficas de los músculos que se hallan a lo largo de la columna torácica superior mostrarían que esta región está más activa que los tejidos que se encuentran por arriba y por debajo de ella. Los músculos paralelos a la columna, en el nivel de facilitación, estarían hipertónicos y casi con certeza dolerían a la presión. La piel que cubre esta área segmentaria facilitada se alterará en cuanto a tono y función (por lo general, hiperhidrosis) y mostrará un umbral reducido ante los estímulos eléctricos. Una vez ocurrida la facilitación de las estructuras neurales de una zona, cualquier estrés adicional de cualquier tipo que impacte en el individuo, tanto sea emocional, químico, climático o mecánico, de hecho absolutamente cualquier cosa que imponga demandas adaptativas a la persona como un todo y no sólo a esta porción particular de su cuerpo, conducirá a un marcado incremento de la actividad neural en los segmentos facilitados y no en el resto de las estructuras vertebrales normales no facilitadas. Korr (1976) denominó estas áreas «lentes neurales», dado que concentran la actividad neural en la región facilitada, dando lugar de esa forma a una mayor actividad y, asimismo, a un aumento local del tono muscular en las vértebras. Una facilitación segmentaria (espinal) similar ocurre en respuesta a cualquier problema orgánico, y afecta 2. Aplic. clínica 001-084 29/9/06 15:45 Página 71 PUNTOS GATILLO sólo a aquella parte de la columna vertebral en que emergen los nervios que inervan el órgano correspondiente. Otras causas de facilitación segmentaria (vertebral) pueden ser las tensiones impuestas a una porción de la columna por traumatismo, hiperactividad, patrones de uso repetitivos, mala postura o desequilibrio estructural (una pierna corta, por ejemplo). Korr (1978) señala que cuando los sujetos en quienes se habían identificado segmentos facilitados fueron expuestos a estímulos físicos, ambientales y psicológicos similares a los de la vida diaria, se exageraron y prolongaron las respuestas simpáticas de los segmentos correspondientes. Los segmentos alterados se conducen como si se hallasen continuamente en un estado de «alarma psicológica», o por lo menos en sus límites. Al evaluar y tratar la disfunción somática debe tenerse en mente el fenómeno de la facilitación segmentaria, toda vez que las causas y el tratamiento de estos segmentos facilitados pueden encontrarse fuera del espectro profesional de muchos profesionales. En muchos casos el tratamiento manipulativo apropiado puede ayudar a «distensionar» las áreas facilitadas. Sin embargo, cuando una disfunción somática recurre constantemente pese al tratamiento apropiado, la posibilidad de una enfermedad o disfunción orgánicas constituye una consideración válida, y debe ser confirmada o descartada por un médico. Cómo reconocer un área vertebral facilitada Hay una cantidad de signos observables y palpables que indica que se trata de un área de facilitación segmentaria (espinal). ● Beal (1983) señala que un área tal comprenderá usualmente dos segmentos o más, a menos que haya sido inducida mediante traumatismo, en cuyo caso son posibles los segmentos aislados. ● Los tejidos paravertebrales se palparán como rígidos o en tabla. ● Con la persona en posición supina y las manos palpatorias bajo el área paravertebral a examinar (el profesional se encuentra de pie en el extremo cefálico de la camilla, por ejemplo, buscando bajo los hombros la región torácica superior), todo intento de provocar un «rebote» de estos tejidos hacia el cielo tendrá por resultado una clara falta de elasticidad, a diferencia de los tejidos normales que se encuentran por arriba o debajo del área facilitada (Beal, 1983). Grieve (1986), Gunn y Milbrandt (1978) y Korr (1948) ayudaron a definir los signos palpables y visuales que acompañan a la disfunción facilitada. ● En las áreas facilitadas se observa carne de gallina cuando la piel es expuesta al aire frío como resultado de la respuesta pilomotora facilitada. ● Hay una sensación palpable de «arrastre» cuando se tacta ligeramente a través de estas áreas, debido al aumento de la producción de sudor resultante de la facilitación de los reflejos sudomotores. ● Probablemente habrá hiperestesia cutánea en el dermatoma relacionado, al estar aumentada (facilitada) la sensibilidad. 71 ● Debido al trofedema subcutáneo, cuando la piel es amasada por sobre el segmento afectado se observa «piel de naranja» en los tejidos subcutáneos. ● Comúnmente, en los músculos de un área facilitada hay espasmo localizado, palpable segmentariamente y periféricamente en la miotoma relacionada. Debido al proceso de facilitación es probable que se acompañe de un reflejo miotático aumentado. Facilitación local en los músculos Explica Baldry (1993): Las bandas miofasciales palpables son eléctricamente silenciosas en reposo. No obstante, cuando esta banda es «tironeada» con un dedo... puede registrarse una salva transitoria de actividad eléctrica, con la misma configuración que los potenciales de una unidad motora (Dexter y Simons, 1981). Sin duda, es esta hiperactividad eléctrica de fibras nerviosas motoras y sensoriales en puntos gatillo miofasciales la responsable de la así llamada respuesta de sacudida local, una contracción transitoria de fibras musculares que puede verse o palparse... Es también la hiperirritabilidad neural la que causa que los puntos gatillo tanto miofasciales como no miofasciales sean exquisitamente dolorosos a la palpación... El grado de presión requerido para producir esto es una medida del grado de irritabilidad presente. Un proceso similar de facilitación se produce cuando sitios particularmente vulnerables de los músculos (por ejemplo, las fijaciones) padecen uso excesivo, abuso, mal uso o desuso, en cualesquiera de las muchas formas consignadas en el Capítulo 4. Pueden desarrollarse entonces áreas localizadas de hipertonicidad, a veces acompañadas por edema, en ocasiones con una sensación fibrosa pero siempre con sensibilidad a la presión. Muchas de estas zonas dolorosas a la palpación, sensibles, localizadas y facilitadas contienen puntos gatillo miofasciales, que no sólo son dolorosos ellos mismos cuando se los palpa, sino que también transmitirán o activarán sensaciones de dolor (y otras) a alguna distancia, en tejidos «destinatarios». Melzack y Wall (1988), líderes de la investigación del dolor, han señalado que existen pocos problemas de dolor crónico, si alguno, que no presenten actividad de puntos gatillo como parte importante de la entidad, quizás no siempre como causa principal pero casi permanentemente como rasgo mantenedor. De modo similar a las áreas facilitadas a lo largo de la columna, estos puntos gatillo se harán más activos cuando el estrés, no importa de qué tipo, imponga demandas adaptativas al cuerpo como un todo, y no sólo al área en que se encuentran. Cuando un punto gatillo es mecánicamente estimulado por compresión, punción, estiramiento u otros medios, referirá o intensificará un patrón de referencia (usualmente de dolor) a una zona destinataria. Un punto gatillo activo refiere un patrón que la persona reconoce como parte de su proceso sintomático actual. Cuando se estimula un punto gatillo latente, refiere un patrón que puede no ser familiar para el sujeto o bien refiere un patrón antiguo que existía habitualmente y no había sido percibido durante un tiempo (previamente activo y revertido a latente) (Simons et al. 1998). Todas las mismas características que denotan un punto gatillo activo (tal como se detallan en este capítulo) 2. Aplic. clínica 72 001-084 29/9/06 15:45 Página 72 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I pueden hallarse presentes en el punto gatillo latente, con excepción del reconocimiento del patrón doloroso activo por parte de la persona. Los mismos signos que los descritos para la facilitación segmentaria, como hiperhidrosis, una sensación de «arrastre» en la piel, pérdida de elasticidad, etc., pueden observarse y palparse también en estas zonas localizadas. Reducción del umbral neural Existe otra forma de ver los procesos de facilitación. Uno de los hallazgos más importantes de Selye (1974) se pasa comúnmente por alto cuando se considera el impacto concomitante de múltiples estresores del sistema. Shealy (1984) lo resume así: Selye ha subrayado el hecho de que cualquier estrés sistémico desencadena una reacción esencialmente generalizada, con liberación de adrenalina y glucocorticoides, además de cualquier alteración específica que tal estresor pueda causar. Durante el estadio de resistencia (adaptación), un estresor dado puede desencadenar una respuesta inferior a una alarma; sin embargo, Selye insiste en que la adaptación a un agente se adquiere a expensas de la resistencia a otros agentes. Es decir, al acomodarse a un estresor dado, otros estresores requerirán umbrales menores para desencadenar la reacción de alarma. De considerable importancia es la observación de Selye de que la exposición concomitante de diversos estresores desencadena una reacción de alarma con niveles de estrés que individualmente no llegan al umbral. En otras palabras, un tercio de la dosis de histamina, un tercio de la dosis de frío y un tercio de la dosis de formaldehído desencadenan una reacción de alarma igual a una dosis completa de cualesquiera de dichos agentes. Brevemente, al continuar la adaptación a las tensiones y a los estresores de la vida, los umbrales caen y se requiere una menor carga para producir respuestas (dolor, etc.) a partir de estructuras facilitadas, tanto sean ellas paraespinales o miofasciales. DIFERENTES MODELOS DE EVOLUCIÓN DE LOS PUNTOS GATILLO Análisis de los puntos gatillo según Awad En 1973, Awad examinó fascículos musculares disecados (de aproximadamente 1 cm de ancho y 2 cm de longitud) provenientes de «nódulos» musculares. Bajo el microscopio óptico, en 8 de cada 10 muestras (de diferentes personas) se observaron entre los fascículos musculares grandes cantidades de «material amorfo». Se demostró que éste contenía mucopolisacáridos ácidos (de elevadas propiedades hidrófilas), usualmente presentes en mínima proporción en el tejido extracelular muscular. La microscopia electrónica demostró racimos de plaquetas y mastocitos descargando gránulos que contenían mucopolisacáridos; en 5 casos se observó asimismo un incremento del tejido conectivo. Las sustancias retentivas de agua y ocupantes de espacio violentan el tejido circundante, alteran el flujo de oxígeno, aumentan la acidez y sensibilizan los nociceptores, convirtiendo el área en un punto gatillo productor de dolor. Baldry (1993) cita interrogantes planteados por Awad (1990): ¿Ocurre la acumulación de mucopolisacáridos en estos nódulos a raíz de una mayor producción de esta sustancia de presencia normal, de una reducción en su degradación o de una modificación en su calidad? Awad identifica el edema como parte de la etiología del punto gatillo en base a su análisis del contenido del tejido. La reducción no traumática de los niveles de líquido y de la acidez, quizás mediante drenaje linfático o técnicas tradicionales de masaje, así como una mejor oxigenación, deberían disminuir en consecuencia la sensibilización nociceptiva, algo que la terapia neuromuscular tiene por objetivo primario. Aumento de la oxigenación y reducción del dolor en puntos gatillo: ejemplo La fisioterapeuta neocelandesa Dinah Bradley (1999), una experta en rehabilitación respiratoria, se ocupa al comienzo de su tratamiento de rehabilitación de la respiración de identificar los puntos gatillo clave de sus pacientes, por lo general en los intercostales y el trapecio superior. Para ello pide a los pacientes que asignen un valor de hasta 10 al punto gatillo cuando éste se encuentra bajo presión digital, antes de comenzar su programa de ejercicios y tratamiento (durante el cual no se hace tratamiento directo en los puntos gatillo mismos) y periódicamente durante el curso del tratamiento, así como en el momento del alta. Señala Bradley: Yo uso el examen de los puntos gatillo como medición objetiva. Parte de la recuperación [del paciente] consiste en una reducción de su dolor musculoesquelético en estos músculos exageradamente utilizados. Empleo una escala numérica para cuantificarlo. Los pacientes mismos sienten la disminución de la tensión y el dolor, lo cual para ellos es un útil marcador subjetivo y al mismo tiempo una excelente motivación. Este uso de los puntos gatillo, que no son directamente desactivados, sino que son empleados como monitores de la mejoría de la función respiratoria, ilumina diversos puntos clave. 1. Al mejorar la oxigenación, los puntos gatillo se hacen menos reactivos y dolorosos. 2. La mejora de la función respiratoria representa asimismo una reducción del estrés en general, reforzando los conceptos asociados con la facilitación –si se reduce el estrés de cualquier tipo, los puntos gatillo reaccionan menos violentamente. 3. Las tácticas de desactivación directa no constituyen el único camino para el tratamiento de los puntos gatillo. 4. Los puntos gatillo pueden considerarse señales de «alarma», que prácticamente cuantifican los niveles actuales de la demanda adaptativa impuesta al individuo. Técnicas de tono receptor de Nimmo Raymond Nimmo (1904 - 1986) desarrolló una interpretación de los síndromes de dolor musculoesquelético paralela a la de Janet Travell (1901 - 1997), cuyo trabajo él admiraba (Cohen y Gibbons, 1998). Nimmo arribó a una visión dife- 2. Aplic. clínica 001-084 29/9/06 15:45 Página 73 PUNTOS GATILLO rente (de la de Travell) acerca de la forma en que los puntos gatillo (que él denominaba puntos «generadores de noxas») evolucionan, así como de la manera en que tratarlos. Se mantuvo fiel a un modelo en que el tono muscular aumentado constituía la característica más importante en el inicio de las descargas, por vía del efecto de ellas sobre los receptores neurales. Veía la descarga como un arco reflejo anormal. ● Los niveles excesivos de tono muscular podrían ser resultado de la influencia repetitiva o prolongada de estresores («insultos») tales como frío, traumatismos, esfuerzo postural, etc., que actúan sobre los músculos y provoca la proyección de impulsos a través de la raíz posterior a la sustancia gris de la médula. ● Aquí las neuronas internunciales altamente excitables producirían una prolongada descarga motora, aumentando el tono muscular. ● Si había un mal funcionamiento en este sistema retroalimentario (proveniente, según sugerencia de Nimmo, de insultos tales como «accidentes, exposición a corrientes de aire frío u ocupaciones que requieren períodos prolongados de esfuerzo postural»), el resultado podría ser la hipermiotonía, con la consecuencia de aferencias aún mayores hacia la médula y amplificación de impulsos eferentes adicionales hacia los músculos. ● Este estado de un tono anormalmente aumentado podría formar parte de un ciclo autoperpetuante con actividad simpática involuntaria y «derrame» reflejo causante de vasoconstricción, retención de desechos metabólicos y dolor. El abordaje terapéutico de Nimmo se basó en la liberación del estado muscular hipertónico («he hallado que un grado apropiado de presión secuencialmente aplicada hace que el sistema nervioso libere al músculo hipertónico») (Nimmo, 1981). Este abordaje, que denominó técnica «del tono receptor» (Nimmo, 1957), tiene gran influencia sobre la moderna terapia neuromuscular (DeLany, 1999). Una revisión de 1993 de las actuales técnicas quiroprácticas de ajuste encontró que más de un 40% de los quiroprácticos utiliza en nuestros días el abordaje de Nimmo de forma regular (NBCE, 1993). Perspectiva actual de Simons Simons et al. (1998) observan la gran necesidad de diferenciar entre puntos gatillo «centrales» y «de fijaciones», tanto desde el punto de vista de su naturaleza como desde el de los requerimientos terapéuticos. Lo que sigue destaca los puntos críticos a considerar cuando se aplica un tratamiento a los puntos gatillo. Gran parte de esta información se expone en detalle en Myofascial pain and dysfunction: the trigger point manual, Vol. 1, 2ª edición. ● Los puntos gatillo centrales se encuentran por lo común en el centro del vientre de una fibra. ● Los puntos motores están constantemente localizados (con unas pocas excepciones) en el centro del vientre de la fibra muscular. ● El profesional que conoce la estructuración de las fibras (fusiformes, pennadas, bipennadas, multipennadas, etc.), así como los sitios de fijación de cada tejido examinado, hallará fácil localizar los puntos gatillo, dado que sus localizaciones son moderadamente predecibles (véase Capítulo 2 pág. 16 y 17). 73 Cuadro 6.2 Fibromialgia y dolor miofascial. Entre las investigaciones acerca de la conexión entre la actividad de los puntos gatillo miofasciales y la fibromialgia se cuentan las siguientes: 1. Yunus (1993) sugiere que la «fibromialgia y el síndrome de dolor miofascial (SDM) [dolor proveniente de puntos gatillo] comparten varios rasgos en común [y] es posible que el SDM represente una forma incompleta, regional o temprana del síndrome fibromiálgico, ya que muchos pacientes con fibromialgia presentan claros antecedentes de dolor localizado antes de desarrollar dolor generalizado». 2. Granges y Littlejohn (1993) investigaron en Australia la superposición entre los puntos gatillo y los puntos dolorosos a la palpación de la fibromialgia, extrayendo diversas conclusiones, entre ellas: «Los puntos dolorosos a la palpación del SFM representan un umbral de dolor a la presión difusamente disminuido, en tanto los puntos gatillo son expresión de una anomalía musculoesquelética local». «Es probable que los puntos gatillo de los estados de dolor crónico difuso tales como el SFM... contribuyan sólo de modo limitado y localizado a reducir el umbral de dolor a la presión en estos pacientes». «Tomados individualmente, los puntos gatillo constituyen un signo clínico importante en algunos pacientes con SFM, ya que aproximadamente el 70% de los pacientes con SFM examinados presenta por lo menos un punto gatillo activo». De aquellos pacientes con SFM y puntos gatillo activos, alrededor del 60% informó que la presión sobre el punto gatillo «reproduce un dolor localizado y familiar [SFM]». 3. Investigadores de la Universidad de Ciencias de la Salud de Oregon estudiaron la historia de pacientes con SFM, y hallaron que más del 80% informó que antes del comienzo de sus síntomas generalizados padecían de problemas de dolor regional (casi siempre involucrando puntos gatillo). El traumatismo físico fue citado como la principal causa de su dolor regional pre-SFM. Solamente el 18% presentó un SFM de inicio sin dolor regional previo (Brurckhardt, 1993). 4. En la UCLA, las investigaciones demostraron que la inyección de la droga antiálgica xilocaína en puntos gatillo activos produjo marcados beneficios en pacientes con SFM en cuanto al alivio del dolor y la reducción de la rigidez, pese a que esto no se puede observar realmente en grado significativo durante por lo menos una semana después de las inyecciones. Los pacientes con SFM informaron más dolorimiento local después de las inyecciones que los pacientes que sólo presentaban dolor miofascial, pero mejoraron una vez que aquél cedió. Esto refuerza la opinión de muchos profesionales según la cual los puntos gatillo miofasciales contribuyen en alto grado al dolor experimentado en el SMF (Hong, 1996). 5. Travell y Simons (1993) son claramente de esta opinión, señalando que «es probable que la mayor parte de estos pacientes [con fibromialgia] presentase síndromes dolorosos miofasciales específicos que responderían a la terapia miofascial». ● Los puntos gatillo de fijaciones se encuentran localizados donde las fibras se funden con los tendones o en las inserciones periósticas. ● La tensión proveniente de las bandas tensionales de los tejidos perióstico, conectivo o tendinoso puede conducir a entesopatía o entesitis (proceso patológico en que situaciones recurrentes de tensión muscular provocan inflamación, con fuerte tendencia a la evolución de fibrosis y deposición de calcio). ● Los puntos gatillo tanto centrales como de inserciones pueden dar lugar al mismo resultado final: dolor referido. 2. Aplic. clínica 74 001-084 29/9/06 15:45 Página 74 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I Según Simons, sin embargo, los procesos locales son muy distintos entre sí, por lo que deberían ser considerados en forma diferente. ● Hasta que no hayan sido examinados en detalle, observándose la reacción hística, los puntos gatillo de fijaciones deberían tratarse recordando su tendencia a la inflamación. Así por ejemplo, en las zonas donde se ha desarrollado una entesitis, las aplicaciones de hielo serían más apropiadas que el calor. ● Los puntos gatillo centrales deberían ser tratados teniendo en cuenta sus sarcómeros centrales contraídos y la isquemia local. ● Puesto que es probable que el extremo de la banda tensional cause entesopatía, la elongación del músculo previa a liberar su punto gatillo central podría inflamar aún más los puntos gatillo de fijaciones. ● Se sugiere por tanto ocuparse primeramente de los puntos gatillo de fijaciones, mediante la liberación del punto gatillo central asociado. ● Los estiramientos, en particular aquéllos que involucran abanicos de movimiento activos, elongarán todavía más las fibras, pero deben aplicarse ligeramente hasta observar una reacción, de modo que se evite un mayor «insulto» a los tejidos. ● Cuando se aplica estiramiento pasivo se tendrá cuidado de evaluar si la inflamación es tendinosa o perióstica, evitando una tensión más importante en las fijaciones de tejido conectivo que ya presentan sufrimiento. ● Las técnicas de deslizamiento pueden ser aplicadas con beneficio desde el centro de las fibras hacia sus fijaciones, a menos que estén contraindicadas (como en las extremidades, donde hay válvulas venosas). Por elongación del tejido hacia la fijación, los sarcómeros acortados en el centro de la fibra se alargarán y aquéllos que se encuentran hiperextendidos cerca de los sitios de fijación liberarán su tensión. ● A menudo, los puntos gatillo centrales responden bien al calor, ya que éste puede estimular la transformación del gel fascial en un estado más cercano a un soluto (Kurz, 1986). El calor trae consigo sangre fresca a la zona y, con ella, oxigenación y nutrientes. La aplicación consecutiva de frío (véase más adelante y Capítulo 10) o masaje es necesaria para prevenir la estasis y la congestión una vez que se ha aplicado el calor. ● Las aplicaciones breves de frío (20-30 segundos), una vez removidas, producen un fuerte aflujo sanguíneo (rubor) en los tejidos (Boyle y Saine, 1988). Es probable que las aplicaciones de frío penetren en los tejidos más profundamente que el calor, si bien las aplicaciones prolongadas y continuas de hielo pueden reducir la flexibilidad del tejido conectivo, de manera que se estire menos fácilmente (Lowe, 1995). ● El oxígeno, el ATP y los nutrientes ofrecidos por la sangre que afluye podrían reducir los déficits ambientales locales y estimular la normalización de los tejidos disfuncionales. ● Cuando se emplean técnicas compresivas, el quimismo local puede modificarse, dado el empalidecimiento de los nódulos, seguido por el aflujo de sangre a los tejidos cuando se quita la compresión. ● Los efectos de aplicaciones térmicas u otras aplicaciones neuroalteradoras (irritantes cutáneos, moxibustión, punciones secas o húmedas, etc.) harán usualmente que la contractura se libere con mayor facilidad. PUNTOS GATILLO CLAVE Y SATÉLITES La experiencia clínica y las evidencias científicas sugieren que existen puntos gatillo «claves» cuya desactivación aliviaría la actividad en los puntos gatillo satélites (usualmente localizados en la zona destinataria del punto gatillo clave). Si estos puntos gatillo clave no son liberados, sino que se tratan los satélites, es usual la reinstalación del patrón de referencia. Cuadro 6.3 Factores de activación de los puntos gatillo. Factores de activación primarios son: ● contracción muscular, la tensión o el uso excesivo persistentes (causas emocional o física) ● traumatismos (reacción inflamatoria local) ● condiciones ambientales adversas (frío, calor, humedad, corrientes de aire, etc.) ● inmovilidad prolongada ● enfermedad febril ● desequilibrio bioquímico sistémico (por ejemplo, hormonal y nutricional). Factores de activación secundarios: ● La compensación por músculos sinergistas y antagonistas de aquéllos que albergan puntos gatillo primarios puede desarrollar puntos gatillo. ● En la zona referida evolucionan puntos gatillo satélites (a partir de puntos gatillo primarios o referencias de enfermedades viscerales, por ejemplo un infarto de miocardio). Hong y Simons (1992) informaron más de 100 sitios en 75 pacientes en quienes los puntos gatillo remotos fueron inactivados mediante inyección en los puntos gatillo clave. Los detalles de los puntos gatillo clave y satélites, según observaciones de este estudio, se enumeran a continuación. Puntos gatillo clave Puntos gatillo satélites Esternocleidomastoideo Temporal, masetero, digástrico Trapecio superior Temporal, masetero, esplenio, semiespinoso, elevador de la escápula, romboides mayor Escalenos Deltoides, extensor radial del carpo, extensor común de los dedos, extensor cubital del carpo Esplenio de la cabeza Temporal, semiespinoso Supraespinoso Deltoides, extensor radial del carpo Infraespinoso Bíceps braquial Pectoral menor Flexor radial del carpo, flexor cubital del carpo, primer interóseo dorsal Dorsal ancho Tríceps, flexor cubital del carpo Serrato posterosuperior Tríceps, dorsal ancho, extensor común de los dedos, extensor cubital del carpo, flexor cubital del carpo Paraespinosos Glúteos mayor, medio y menor, profundos (L5-S1) piriforme, isquiocrurales, tibial, peroneo largo, gastrocnemio, sóleo Cuadrado lumbar Glúteos mayor, medio y menor, piriforme Piriforme Isquiocrurales Isquiocrurales Peroneo largo, gastrocnemio sóleo 2. Aplic. clínica 001-084 29/9/06 15:45 Página 75 PUNTOS GATILLO PUNTOS GATILLO Y RESTRICCIÓN ARTICULAR (Kuchera y McPartland, 1997) Dado que los puntos gatillo ejercen influencia sobre los músculos asociados y se acompañan de una pérdida en el recorrido de movilidad de los tejidos que los albergan, los músculos asociados con una articulación en que el movimiento se encuentra restringido deben ser examinados en búsqueda de participación de los puntos gatillo en dichas restricciones. Si bien esto puede ocurrir en cualquier articulación, se ofrece el siguiente ejemplo respecto de la articulación del hombro, observado por Kuchera. Puntos gatillo asociados con la restricción del hombro (Kuchera y McPartland, 1997) Movimiento restringido Músculo que alberga el punto gatillo Flexión Abducción Tríceps Subescapular, infraespinoso, supraespinoso, redondo mayor, elevador de la escápula Redondo mayor, infraespinoso Subescapular, pectoral menor Rotación interna Rotación externa Otros sitios con puntos gatillo Los puntos gatillo pueden formarse en numerosos tejidos corporales; pero sólo aquéllos que se instalan en estructuras miofasciales se denominan «puntos gatillo miofasciales». Los puntos gatillo pueden establecerse también en piel, fascia, ligamentos, articulaciones, cápsulas y periostio. Los puntos gatillo se desarrollan a menudo en tejidos cicatrizales (Simons et al. 1998) y pueden perpetuar el patrón de dolor original incluso después de que la causa original del dolor haya sido resuelta. Por otra parte, el tejido cicatrizal podría bloquear el drenaje linfático normal (Chikly, 1996), lo que conduce a la acumulación de productos de desecho en el tejido circundante y puede estimular la formación o la recurrencia de puntos gatillo. Las referencias viscerosomáticas, como por ejemplo el dolor en un brazo que se experimenta con frecuencia en asociación con un infarto de miocardio, son observadas comúnmente en la mayoría de los órganos. Las referencias somatoviscerales podrían ser silenciosas, dado que los órganos no siempre informan el dolor; en cambio, las referencias viscerosomáticas recurrentes (dolor lumbar) podrían constituir un grito doloroso del órgano reclamando ayuda (cálculo, infección o patología renales) (véase Capítulo 4 y Figura 6.3). EXAMEN Y MEDICIÓN DE LOS PUNTOS GATILLO Como el fenómeno de los puntos gatillo sigue teniendo elevado interés científico, se hace cada vez más importante establecer criterios normatizados en relación con las habili- 75 dades requeridas para identificar y tratar la disfunción miofascial. Habilidades básicas requeridas Cuando se diseñan y llevan a cabo estudios clínicos referentes a la disfunción de tejidos blandos es importante que los examinadores tengan experiencia y estén bien entrenados en las habilidades palpatorias y los protocolos necesarios para evaluar los tejidos con precisión. Aquellos que son inexpertos (graduados recientes o estudiantes, por ejemplo), o los profesionales experimentados con entrenamiento insuficiente en las técnicas específicas necesarias, pueden quedarse cortos respecto de las habilidades solicitadas para la aplicación de estrategias técnicas sensibles. Esto es válido particularmente en quienes aplican técnicas manuales, ya que las habilidades palpatorias requieren tiempo y práctica para alcanzar la perfección. Los profesionales expertos, entrenados para palpar e identificar características específicas que son parte de criterios de investigación (véase más adelante), lograrán los hallazgos más útiles y válidos (Simons et al. 1998). Los profesionales deben ser capaces de identificar: Estructuras óseas. Músculos individuales (cuando sea posible). ● Engrosamientos, bandas y nódulos palpables dentro de los tejidos miofasciales. ● ● Además, el conocimiento de la estructuración de las fibras y las posiciones acortadas y elongadas de cada sección de cada músculo permitirá al profesional aplicar las técnicas de manera tal que obtenga resultados exactos y confiables. El conocimiento de zonas de referencia de los puntos gatillo (o de diagramas accesibles que los muestren) otorgará una mayor precisión. Simons et al. (1998) discuten los criterios diagnósticos para la identificación de un punto gatillo: Banda tensional palpable. Dolor exquisito a la palpación puntual en un nódulo de la banda tensional. ● Patrón referido reconocible (usualmente dolor) por presión sobre un nódulo doloroso a la palpación (activo, con una referencia que resulta familiar, o latente, con una referencia que no resulta familiar). ● Límite doloroso al recorrido completo de movimiento. ● ● Observaciones adicionales: ● Respuestas torsionales locales que se identifican visualmente, por el tacto o mediante punción. ● Sensaciones alteradas en zonas de referencia. ● Verificación electromiográfica de actividad eléctrica espontánea (AEE) en lugares (loci) activos de puntos gatillo. Lo más difícil es la identificación de una respuesta de retorcimiento local; sin embargo, cuando está presente aporta una importante confirmación de que se ha localizado un punto gatillo, en especial cuando se la ha obtenido mediante la penetración de una aguja. Por otra parte puede observarse dolor consecutivo a la contracción e inhibición del músculo. Dados los criterios antes mencionados y el hecho de que no se ha establecido oficialmente ningún examen de laboratorio ni técnica por la imagen en particular para la identifica- 2. Aplic. clínica 76 001-084 29/9/06 15:46 Página 76 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I ojo izquierdo punta de la lengua molares superiores molares inferiores izquierdos corazón borde de la lengua diafragma derecho (porción central) faringe y laringe corazón pleura hígado estómago y páncreas vesícula biliar y duodeno pleura bazo apéndice (úlcera) gastroyeyunal corazón mesenterio e intestinos ovario y trompa derechos pelvis renal y uréter fondo vesical trígono vesical A molares superiores ojo derecho molares inferiores derechos faringe y laringe porción central del diafragma izquierdo pericardio diafragmático pulmón y pleura izquierdos (C3 - T12) páncreas bazo recto y región trigonal de la vejiga Figura 6.3 Dolor referido de las vísceras. A: Vista anterior; B: Vista posterior. (Adaptado de Rothstein et al. 1991). porción central del diafragma derecho cáncer de esófago y aneurisma aórtico vesícula biliar corazón corazón B corazón riñón y pelvis renal derechos cérvix uterino 2. Aplic. clínica 001-084 29/9/06 15:46 Página 77 PUNTOS GATILLO Cuadro 6.4 Rasgos activos y latentes. ● Cuando se aplica presión a los puntos gatillo activos, éstos refieren un patrón reconocible para la persona, sea dolor, hormigueo, entumecimiento, ardor, prurito u otra sensación. ● Cuando se aplica presión a los puntos gatillo latentes, éstos refieren un patrón que no es familiar para la persona o se trata posiblemente de uno que la persona ha utilizado en el pasado pero no ha experimentado recientemente. ● Los puntos gatillo latentes pueden transformarse en puntos gatillo activos en cualquier momento, quizás presentándose como una «cefalea común, cotidiana» o sumándose al patrón de dolor (o expandiéndolo) que está siendo experimentado. ● La activación puede producirse cuando el tejido es utilizado exageradamente, elongado por sobrecarga, enfriado, estirado (en particular bruscamente), acortado, traumatizado (como en un accidente de tráfico o una caída o un golpe) o cuando otros factores perpetuantes (como mala nutrición o respiración superficial) provocan condiciones subóptimas de salud hística. ● Los puntos gatillo activos pueden transformarse en latentes cuando sus patrones de referencia ceden durante períodos breves o prolongados. Más tarde pueden reactivarse, retornando dichos patrones de referencia sin razón aparente, una situación que puede confundir tanto al profesional como al sujeto. 77 nea, de que los potenciales similares a lo que ahora identificamos como AEE (actividad eléctrica espontánea) representan potenciales normales mínimos de la placa terminal. Por lo general, los electromiografistas identifican los potenciales de baja amplitud como un ruido de «concha marina». Wiederholt tenía razón al concluir que los potenciales de baja amplitud provienen de las placas terminales, e ilustró un registro de unos pocos potenciales monofásicos concretos con la configuración de potenciales de placa terminal normales mínimos, según la descripción de los fisiólogos. Con todo, los continuos potenciales de placa terminal de tipo ruido que él también ilustró y observó a partir de loci activos presentan una configuración por entero diferente y tienen un origen anormal. La penetración muy lenta de la aguja, con una suave rotación, constituye un factor clave para alcanzar los loci activos sin provocar un potencial inducido por la inserción, lo cual podría distorsionar el ruido producido por la placa terminal disfuncional. Simons et al. (1998) observan al respecto: ción de puntos gatillo (Simons et al. 1998), el desarrollo de habilidades palpatorias adquiere aún mayor importancia. Por otro lado, en conjunción con los criterios mínimos descritos, deben utilizarse otros diversos procedimientos de examen, como evidencia confirmatoria de la presencia de un punto gatillo. Al avanzar la aguja a través de la región del PG, ocasionalmente el examinador escucha sobre este trasfondo electrónicamente quieto un rumor sordo y distante que se expande hasta alcanzar las dimensiones de una AEE completa a medida que la aguja continúa progresando... Algunas veces, la AEE puede ser incrementada o disminuida simplemente aplicando una suave presión lateral al eje de la aguja EMG. Tan decisiva puede ser la distancia de la aguja a la fuente claramente delimitada de la actividad eléctrica. Electromiografía por punción Ultrasonidos Si bien en la mayor parte de los contextos profesionales este método de examen no sería práctico, su valor es altamente obvio para la investigación clínica. Puesto que una exposición detallada de este material se encuentra más allá del espectro de este texto, se recomienda al lector la lectura de Simons et al. (1998), quienes han descrito extensamente la actividad eléctrica espontánea, el método de penetración con agujas, el ruido de la placa terminal anormal y otras informaciones asociadas que sólo se exponen aquí con brevedad. El texto antes mencionado señala la importancia de diversos factores cuando se emplea la EMG por punción para el diagnóstico de puntos gatillo. Son éstos: La imagen visual de la respuesta de contracción local (RCL) proporciona evidencias objetivas de que ésta ha sido provocada. Si bien en la clínica puede ser práctico usar el ultrasonido, el profesional aún necesitaría provocar la RCL. Esto implicaría introducir una aguja o desarrollar habilidades palpatorias «rasgueantes». La palpación «rasgueante» es una técnica difícil de dominar y no es aplicable en muchos músculos. Sin embargo, cuando es posible usarla, el método provee evidencias no invasivas que fundamentan el hallazgo de un punto gatillo. Tipo y tamaño de la aguja utilizada para penetrar en el punto gatillo. ● Velocidad con que la aguja es insertada y modo en que se realiza la inserción. ● Registro de los potenciales de punta de amplitud elevada, tanto como de los componentes de tipo ruido, de baja amplitud. ● Sistema de creencias del operador acerca de lo que representa el «ruido de la placa terminal normal». ● Simons et al. (1998) expresan: El tema de que los potenciales de la placa terminal ahora reconocidos por los electromiografistas como ruido de la placa terminal provengan de placas terminales normales o anormales es de crítica importancia y cuestiona las creencias tradicionales... Desde la publicación del trabajo de Wiederholt en 1970, los electromiografistas han aceptado su conclusión, aparentemente erró- Electromiografía de superficie La EMG de superficie ofrece una promisoria posibilidad de estudiar los efectos que los puntos gatillo tienen sobre la inhibición y el espasmo referidos a otros músculos. Con estudios bien diseñados se obtendrán evidencias de que los puntos gatillo incrementan la capacidad de respuesta, así como la fatigabilidad y la demora en la recuperación del músculo. Uso del algómetro para investigación y entrenamiento clínico Cuando se aplica presión digital a un punto doloroso a la palpación con el fin de discernir su estado (¿duele?, ¿es referido?, etc.), es importante estar en posesión de algún modo de saber que la presión que se aplica es uniforme. El término 2. Aplic. clínica 78 001-084 29/9/06 15:46 Página 78 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I «umbral de presión» se usa para describir la menor cantidad de presión requerida para producir información de síntomas de dolor y/o referencia. Obviamente, es útil conocer si se presentan síntomas de dolor y/o referencia, con qué cantidad de presión sucede y si este grado de presión es diferente antes y después del tratamiento o en otra visita clínica. Al diagnosticar la fibromialgia, los criterios diagnósticos dependen de que 11 de 18 sitios de examen específicos den respuesta positiva (dolor intenso) a la aplicación de 4 kg de presión (American College of Rheumatologists, 1990). Si la producción de dolor exige más de 4 kg de presión, el punto no puede ser añadido a la cuenta. Sin un dispositivo de medición, como es el algómetro, no existiría medio de normatizar la aplicación de presión. El algómetro es asimismo una útil herramienta para el entrenamiento del profesional en la aplicación de un grado normatizado de presión durante el tratamiento y para «saber» cuánta presión se está ejerciendo. En el trabajo clínico cotidiano, el empleo del algómetro no es realmente práctico, pero se transforma en una herramienta de importancia si se está efectuando una investigación, como medición objetiva de una modificación del grado de presión requerido para producir síntomas. La investigación de Hong et al. acerca de «qué método terapéutico es más útil para el tratamiento de los puntos gatillo», de la que se informa más adelante en este mismo capítulo, usó lecturas algométricas antes y después del tratamiento, y no podría haberse llevado a cabo con utilidad sin un instrumento tal. Los investigadores belgas Jonkheere y Pattyn (1998) explican cómo emplearon el algómetro para identificar lo que ellos denominan «índice de dolor miofascial» (IDM). Lo utilizan también para definir la naturaleza de los puntos gatillo en investigación, variando ligeramente el modo en que Travell y Simons usan los términos «activo», «latente», etc. «El propósito de la algometría consiste en definir si un punto gatillo es activo, latente, falsamente positivo o ausente». Con el fin de alcanzar este objetivo se examinan diversas localizaciones estándar (por ejemplo, los 18 sitios de examen usados para el diagnóstico de fibromialgia). En base a estos resultados se calcula el IDM. El propósito de este ejercicio es crear una base objetiva (el IDM), surgida inicialmente de los informes subjetivos de dolor del paciente, mediante la aplicación de presión a los puntos de examen. El cálculo del IDM determina el grado de presión requerida para provocar dolor en un punto gatillo y ayuda a separar entre puntos «falsos positivos» y «activos», con el resultado de que estos últimos reciben tratamiento y los primeros no. Los investigadores belgas reconocen que han basado su abordaje en los trabajos anteriores de Hong et al. (1996), quienes investigaron los umbrales de presión de los puntos gatillo y los tejidos blandos circundantes. Jonkheere y Pattyn definen los diversos estados de los puntos gatillo como sigue: 1. Un punto gatillo activo, señalan, es sensible a la palpación y produce un dolor identificable que corresponde, en su totalidad o parcialmente, al patrón conocido de un punto gatillo localizado en un sitio determinado. 2. Un punto gatillo latente es aquél que sólo produce dolor localizado a la palpación. 3. Un punto gatillo «falso positivo» es el que es sensible a la palpación y refiere dolor: pero no se corresponde con patrones conocidos, o produce un patrón de referencia que se corresponde totalmente o parcialmente con el patrón conocido de un punto gatillo localizado en ese sitio en particular, pero sólo cuando la presión requerida para la provocación de tal respuesta es mayor que el IDM. En la terminología de Travell y Simons, este punto «falso positivo» es asimismo un punto latente. ● ● Los 18 puntos examinados se encuentran localizados en 9 sitios a ambos lados, según los definió el American College of Rheumatologists en 1990 como parte del protocolo diagnóstico del síndrome fibromiálgico (SFM) (Figura 6.4). Sus localizaciones son: ● Las inserciones del músculo suboccipital (cerca de donde se inserta el recto posterior menor de la cabeza). ● La cara anterolateral de los espacios intertransversos, entre C5 y C7. ● El punto medio del borde superior del músculo trapecio, fibras superiores. ● El origen del músculo supraespinoso, por encima de la espina del omóplato. ● La superficie superior de la segunda unión costocondral, inmediatamente al lado de ella. ● Los codos, distalmente a 2 cm de los epicóndilos laterales. ● El cuadrante superoexterno de las nalgas, en el pliegue anterior del glúteo medio. ● Posteriormente a la prominencia del trocánter mayor (fijación del piriforme). ● La cara medial de las rodillas, en la almohadilla grasa, proximal a la línea de unión. Usando un algómetro (los belgas utilizaron Algoprobe ®) se aplica a cada uno de los puntos, en un ángulo preciso de 90º respecto de la piel, una presión suficiente como para producir dolor, anotando la medición cuando se lo informa. Se registran los 18 valores y se los promedia, lo cual arroja un número, el IDM. Cuadro 6.5 Incidencia y localización de los puntos gatillo. 1. En 200 reclutas asintomáticos de la Fuerza Aérea de 17 a 35 años de edad se observaron puntos gatillo en el 54% de 100 mujeres y el 45% de 100 hombres (Sola, 1951). 2. Los puntos gatillo pueden presentarse en cualquier tejido miofascial, pero los más comúnmente identificados se encuentran en el trapecio, fibras superiores y el cuadrado lumbar (Travell y Simons, 1983b). (Puede ser frecuente un punto gatillo latente en el extensor del tercer dedo de la mano, Simons et al. 1998). 3. Se observó una incidencia de síndromes miofasciales primarios en el 85% de 283 pacientes consecutivos con dolor crónico y el 55% de 164 pacientes con dolor crónico de cabeza/cuello (Fishbain et al. 1986, Fricton et al. 1985). 4. Las localizaciones más comunes de los puntos gatillo son: ● ● ● el vientre muscular, cerca del punto motor cerca de las fijaciones los bordes musculares libres. 2. Aplic. clínica 001-084 29/9/06 15:46 Página 79 PUNTOS GATILLO 79 Figura 6.4 Nueve pares de puntos utilizados en el examen de la fibromialgia (reproducido con permiso de Chaitow, 1996). Una vez establecido, esta cantidad de presión se usa para juzgar la naturaleza (activa, «falsa positiva», etc.) de todas las otras localizaciones de potenciales puntos gatillo. Se asigna el nombre «activo» a cualquier punto en que el patrón de referencia se corresponda con la distribución referencial conocida a partir de dicha localización y que requiera menos que el IDM de presión para producir tal respuesta. Aquellos puntos gatillo que cumplen con la condición de «punto gatillo activo» se anotan y tratan. Si se necesita un grado de presión mayor que el IDM para provocar la respuesta dolorosa, el punto gatillo no es considerado «activo». Jonkheere y Pattyn, utilizando la investigación básica de Simons et al. (1998), identificaron asimismo «cadenas» de puntos gatillo que parecen estar relacionadas desde los puntos de vista funcional o estructural con los síntomas dolorosos informados por el paciente. Antes del tratamiento se las examina metódicamente mediante el algómetro en la forma antes descrita. Baldry (1993) (refiriéndose a la investigación de Fischer en 1988) expuso el uso del algómetro (lo denomina un «medidor de umbral de presión») y sugirió que se debería emplear para medir el grado de presión necesario para la producción de síntomas «antes y después de la desactivación de un punto Cuadro 6.6 Puntos gatillo e inhibición referida. ● Diversos estudios han demostrado que los puntos gatillo de un músculo se relacionan con la inhibición de otro músculo funcionalmente relacionado (Simons, 1993b). ● En particular, Simons demostró que cuando hay puntos gatillo en el infraespinoso se puede inhibir el músculo deltoides. ● Headley (1993) demostró que la inhibición del trapecio inferior se relaciona con los puntos gatillo del trapecio superior. gatillo, ya que cuando ésta es exitosa el umbral de presión aumenta sobre el punto gatillo a alrededor de 4 kg». Termografía y puntos gatillo Para identificar la actividad de los puntos gatillo se utilizan diversas formas de termografía, a saber: infrarroja, eléctrica y mediante cristales líquidos (Baldry, 1993). Swerdlow y Dieter (1992) hallaron, luego de examinar a 365 pacientes con puntos gatillo demostrables en la zona superior de la espalda, que «si bien en la mayoría se observan puntos de calor termográficos, los sitios no necesariamente coinciden con los lugares donde se localizan los puntos gatillo». Simons sugiere que si bien los puntos de calor habitualmente pueden representar la localización de puntos gatillo, algunos de estos pueden existir en regiones de temperatura «normal», en tanto puede haber puntos de calor por razones diferentes a la presencia de puntos gatillo. El examen térmico de la zona referida (área de destino) muestra usualmente una temperatura cutánea elevada, pero no siempre. Simons (1987) atribuye esta anomalía a los diferentes efectos de los puntos gatillo sobre el sistema nervioso autónomo. Simons (1993a) explica: De acuerdo con el grado y el modo en que el punto gatillo modula el control simpático de la circulación cutánea, la zona referida puede estar inicialmente más caliente, isotérmica o más fría que la piel no afectada. La presión dolorosa del punto gatillo redujo de manera constante y significativa la temperatura de la región de dolor referido y alrededores. Barrell (1996) demostró que el diagnóstico manual-térmico coincide con precisión con aquello que percibe la mano como «calor» en un 70% de los casos. Aparentemente, cuan- 2. Aplic. clínica 80 001-084 29/9/06 15:46 Página 80 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I do se explora manualmente en búsqueda de calor, cada zona marcadamente diferente de los tejidos circundantes en términos de temperatura es considerada «caliente» por el encéfalo. El examen manual en búsqueda de calor, por consiguiente, es un modo preciso de evaluar la «diferencia» entre los tejidos, pero no de detectar su real estado térmico. CARACTERÍSTICAS CLÍNICAS DE LOS PUNTOS GATILLO MIOFASCIALES (Kuchera y McPartland, 1997) Simons et al. (1998) detallaron los criterios recomendados para la identificación de un punto gatillo latente o activo. Observan que todos los puntos gatillo presentan cuatro características esenciales y una cantidad de posibles rasgos confirmatorios, que pueden estar presentes o no. «Claramente, no existe un examen diagnóstico que constituya por sí mismo un criterio satisfactorio de identificación clínica de rutina de un punto gatillo... Los criterios mínimos aceptables son la combinación de dolor puntual a la palpación en una banda palpable y el reconocimiento del dolor por el sujeto». Las cuatro características esenciales de los puntos gatillo activos y latentes son: banda tensional palpable pequeño engrosamiento nodular o fusiforme en el centro de la fibra, con dolor exquisito cuando se ejerce presión palpatoria (también llamado «nido» o «locus activo») ● reconocimiento por parte de la persona de dolor usual (PG activo) o no familiar (PG latente) cuando el punto gatillo es estimulado mecánicamente ● límites dolorosos del recorrido del movimiento al estirar. ● Cuadro 6.8 «Lo que los puntos gatillo no son». Simons sugiere que las bandas tensionales en que se encuentran los puntos gatillo (Baldry, 1993): no son áreas de «espasmo» (ausencia de actividad EMG) no son modificaciones fibrosíticas (la tirantez se desvanece en segundos tras el estiramiento o la inserción de agujas de acupuntura) ● no están edematizadas (si bien las áreas locales de los tejidos alrededor del punto gatillo contienen más líquido; véase antes la investigación de Awad) ● no implican formación de un gel coloidal (miogelosis). ● ● Los autores de este texto y otros han observado otros signos palpables. Entre ellos: ● temperatura cutánea alterada (ya sea aumentada o disminuida) ● humedad cutánea alterada (usualmente aumentada) ● textura cutánea alterada (cualidad de tipo papel de lija, aspereza) ● signo «del sobresalto» (o exclamación) que puede acompañar a la palpación, debido a sensibilidad extrema ● cambios tróficos locales o «piel de gallina», que pueden hacerse evidentes sobre el punto gatillo o en la zona destinataria. ● Otras características comunes de los puntos gatillo activos son las siguientes: ● se observa una respuesta local con una contracción (RSL) (visualmente o mediante ultrasonido) o se siente cuando una banda tensional es pinzada o un nódulo es penetrado por una aguja (ambas técnicas son de difícil realización y requieren un alto nivel de destreza) ● la compresión de un nódulo doloroso a la palpación produce dolor o una sensación alterada en la zona de destino ● evidencias EMG de AEE en los loci activos ● dolor a la contracción ● debilidad muscular. Cuadro 6.7 Factores que perpetúan los puntos gatillo. Travell y Simons (1983a, 1992) confirman que los siguientes estresores ayudan a mantener los puntos gatillo y aumentan su actividad: ● deficiencia nutricional (en particular de vitamina C, complejo B y hierro) ● desequilibrios hormonales (en especial tiroideo) ● infecciones ● alergias (sobre todo a trigo y lácteos) ● baja oxigenación de los tejidos (agravada por tensión, estrés, inactividad, mala respiración). Desarrollo de habilidades para la palpación de los puntos gatillo Las siguientes sugerencias ayudarán a desarrollar o refinar las destrezas palpatorias para cuando sea necesario localizar o desactivar puntos gatillo. En tanto ellas son generales, en la segunda parte de este texto se ofrecen consejos acerca del examen específico de músculos individuales en relación con las aplicaciones clínicas de la TNM. ● Los puntos gatillo centrales son palpables por lo general mediante palpación superficial (contra las estructuras subyacentes) o por medio de compresión con pinzamiento (el tejido es retenido entre el pulgar y los dedos, a manera de pinzas, o más ampliamente con los dedos extendidos, como un broche) (véanse posiciones de las manos en el Capítulo 9, Figura 9.4). ● Las compresiones pueden aplicarse en cualquier lugar en que el tejido pueda ser elevado sin comprimir los haces neurovasculares. Cuadro 6.9 ¿Qué son las bandas tensionales? Las bandas tensionales parecen representar áreas en que: ● las fibras musculares de áreas circunscritas parecen sometidas a contractura fisiológica ● el retículo sarcoplásmico puede haberse «dañado», liberando iones de calcio y activando los mecanismos contráctiles en los sarcómeros de fibras musculares contiguas ● hay desarrollo de isquemia y acumulación de metabolitos, lo que conduce a una respuesta refleja con vasoconstricción persistente ● la depleción de ATP impide que el calcio vuelva a los reservorios, manteniéndose así el acortamiento de los sarcómeros ● existen otros factores que mantienen las concentraciones de calcio, aún por identificar. 2. Aplic. clínica 001-084 29/9/06 15:46 Página 81 PUNTOS GATILLO ● Un engrosamiento general de la porción central del vientre muscular usualmente se ablandará cuando se aplique una presión general y amplia mediante el empleo de comprensión en pinzas (con las almohadillas de los dedos). ● Es posible una compresión más específica de fibras individuales usando una comprensión en pinzas más precisa con las puntas de los dedos o mediante una palpación superficial de las estructuras subyacentes, ya que ambos métodos atrapan bandas hísticas determinadas. ● La presencia de las estructuras subyacentes, incluidas las vías neurovasculares que pueden ser impactadas o comprimidas y de superficies angulosas tales como los canales de los agujeros, determinará si son apropiadas la compresión en pinzas o la palpación superficial. En ocasiones pueden utilizarse cualquiera de las dos. ● Las técnicas de compresión entre los dedos y el pulgar poseen la ventaja de ofrecer información desde dos de los dedos –o más– del examinador simultáneamente, en tanto la palpación superficial de tejidos subyacentes brinda una base más sólida y estable con que evaluar el tejido. ● Por otra parte, el tejido puede ser amasado entre los dedos y el pulgar para evaluar calidad, densidad, fluidez y otras características capaces de brindar información al tacto. ● Cuando se buscan puntos gatillo centrales no deben tenerse en cuenta los tendones, pero sí debe considerarse en cambio la longitud real de la fibra. Así por ejemplo, el tendón distal del bíceps braquial no se incluye cuando se evalúan los puntos gatillo centrales de dicho músculo. Sólo se considera el vientre del músculo, ya que constituye la zona en que es predecible que se encuentren los puntos gatillo centrales, mucho más distalmente en el brazo que si se tuviese en cuenta la longitud del tendón. ● Los músculos con inscripciones tendinosas (bandas tendinosas que atraviesan los músculos y los dividen en sectores, tal como ocurre en el recto abdominal) presentan una zona de placa terminal en cada sector. ● Cuando se abordan las capas musculares mediante evaluación manual debe considerarse la estructuración de las fibras de todos los tejidos subyacentes y suprayacentes, de manera que se incluyan todas. Para descubrir la presencia de puntos gatillo, tejidos facilitados y restricciones miofasciales pueden utilizarse habilidades palpatorias adicionales. Dichas destrezas requieren práctica antes de poder confiar en su exactitud; no obstante, una vez desarrolladas son clínicamente valiosas. Entre ellas (Chaitow, 1996a): Diagnóstico térmico manual, que brinda indicios acerca de las variaciones en la circulación local, probablemente resultantes de las variaciones en el tono así como de factores tales como inflamación e isquemia. La actividad de puntos gatillo es probable en zonas de máxima «diferencia». ● Movimiento de la piel sobre la fascia: la resistencia al fácil deslizamiento cutáneo sobre la fascia indica una zona general de actividad reflexógena, es decir, la posibilidad de un punto gatillo (Lewit, 1992), y puede indicar congestión linfática, capaz de contribuir a la etiología. ● Pérdida local de elasticidad de la piel: puede refinar la localización de puntos gatillo, tanto como ● un deslizamiento extremadamente ligero con un dedo único, que intenta localizar una sensación de «arrastre» (evi● 81 dencias de hiperhidrosis en la piel y bajo ella), que ofrece una localización totalmente exacta. ● La presión digital (en ángulo, más que perpendicular) sobre los tejidos sospechosos busca confirmar puntos gatillo activos o latentes (Kuchera y McPartland, 1997). Las posibilidades de desactivación de puntos gatillo, que se examinarán en secciones posteriores de este libro, consisten en (Chaitow, 1996b; Kuchera y McPartland, 1997): ● Técnicas de inhibición de tejidos blandos (también denominadas de liberación de la compresión isquémica o de la presión en puntos gatillo), entre ellas la terapia neuromuscular/el masaje. Técnicas de enfriamiento (spray enfriador, hielo). Acupuntura, inyección, etc. (punción seca o húmeda). ● Métodos de liberación posicional. ● Técnicas de energía muscular (estiramiento). ● Métodos de liberación miofascial. ● Secuencias combinadas, como la técnica de inhibición neuromuscular integrada (TINI, capítulo 9). ● Corrección de la disfunción somática asociada, que posiblemente implica ajustes en el impulso breve de alta velocidad (IBAV), (THRUST) y/o métodos de movilización osteopática o quiropráctica. ● Educación y corrección de factores contribuyentes y perpetuantes (postura, dieta, estrés, hábitos, etc.). ● Estrategias de autoayuda (estiramiento, métodos hidroterapéuticos, etc.). ● ● humedad cutánea en un tejido local cenagoso, aumentada sobre el punto miofascial la piel se adhiere más firmemente a la fascia subyacente la temperatura difiere de la de tejidos circundantes la piel muestra elasticidad reducida dirección de la palpación provocadora banda tensional banda tensional con un punto gatillo fibras musculares relajadas retorcimiento local de la banda tensional Figura 6.5 Fisiología alterada de los tejidos en la región del punto gatillo miofascial. 2. Aplic. clínica 82 001-084 29/9/06 15:46 Página 82 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I Figura 6.6 Examen bilateral de la movilidad de piel y fascia llevando los tejidos locales hasta el extremo elástico de su recorrido. ¿Qué método es el más efectivo? Investigadores del Departamento de Medicina Física y Rehabilitación de la Universidad de California en Irvine evaluaron los beneficios inmediatos del tratamiento de un punto gatillo activo en el músculo trapecio superior mediante la comparación de cuatro abordajes de empleo común y un tratamiento placebo (Hong et al. 1993). Los métodos fueron: 1. Spray helado y estiramiento (abordaje de Travell y Simons). 2. Calor superficial aplicado mediante un pack hidrocolador (20-30 minutos). 3. Calor profundo aplicado mediante ultrasonido (1,2-1,5 vatios/cm2 durante 5 minutos). 4. Simulación de ultrasonido (0,0 vatios/cm2). 5. Masaje de tejidos blandos con presión inhibitoria profunda (10-15 minutos de masaje modificado de tejido conectivo y shiatsu/compresión isquémica). Se seleccionó a 24 pacientes con puntos gatillo activos en el trapecio superior presentes durante no menos de 3 meses, sin tratamiento previo al respecto durante por lo menos 1 mes antes del estudio (además de ausencia de radiculopatía cervical o mielopatía, patología discal o enfermedad degenerativa). Figura 6.7 La elasticidad de la piel se evalúa por estiramiento de la barrera elástica y comparación con el recorrido de la piel circundante. ● El umbral de dolor del área del punto gatillo se midió mediante el uso de un algómetro de presión, tres veces antes del tratamiento y en el lapso de 2 minutos de tratamiento. ● En cada oportunidad se registró el promedio. ● De modo similar se efectuó la medición en dos ocasiones (con un intervalo de 30 minutos) en un grupo de control, que no recibió tratamiento hasta después de la segunda medición. ● Los resultados mostraron que todos los métodos (salvo el ultrasonido placebo) produjeron un aumento significativo del umbral de dolor a continuación del tratamiento, demostrándose el mayor cambio en quienes recibieron tratamiento mediante presión profunda (similar a los métodos aconsejados en la terapia neuromuscular). ● Los métodos de rociado y estiramiento fueron los que siguieron en eficiencia en cuanto a aumentar el umbral de dolor. 2. Aplic. clínica 001-084 29/9/06 15:46 Página 83 PUNTOS GATILLO 83 Cuadro 6.10 Síntomas clínicos diferentes al dolor resultantes de la actividad de puntos gatillo (usualmente en la misma región en que aparece el dolor) (Kuchera y McPartland, 1997). Cuadro 6.11 Disfunción linfática y actividad de puntos gatillo. diarrea, dismenorrea motilidad gástrica disminuida ● vasoconstricción y cefalea ● dermografismo ● alteración propioceptiva, mareos ● secreción excesiva del seno maxilar ● sudoración localizada ● arritmias cardíacas (en particular con puntos gatillo en el pectoral mayor) ● piel de gallina ● ptosis, lagrimeo de exceso ● enrojecimiento conjuntival. ● Los escalenos (sobre todo el anterior) pueden producir el atrapamiento de estructuras que pasan por el orificio de ingreso al tórax. ● Esto es agravado por la restricción de la primera costilla (y la clavícula) (que puede ser causada por puntos gatillo en los escalenos anterior y medio). ● Se ha demostrado que los puntos gatillo de los escalenos suprimen en forma refleja las contracciones peristálticas del conducto linfático en la extremidad afectada. ● Los puntos gatillo que se encuentran en los pliegues axilares posteriores (subescapular, redondo mayor, dorsal ancho) ejercen influencia sobre el drenaje linfático de las extremidades superiores y las mamas (Travell y Simons, 1992). De manera similar, los puntos gatillo que se hallan en los pliegues axilares anteriores (pectoral menor) pueden estar implicados en la disfunción linfática que afecta a las mamas (Zink, 1981). ● ● Los investigadores sugieren que: Quizás el masaje de presión profunda, si se hace apropiadamente, pueda ofrecer un mejor estiramiento de las bandas tensionales de las fibras musculares que el estiramiento manual, dado que aplica mayor presión en una zona relativamente pequeña en comparación con el estiramiento grosero de todo el músculo. La presión profunda también puede provocar una compresión isquémica que [ha demostrado que] es efectiva en la terapia del dolor miofascial (Simons, 1989). BIBLIOGRAFÍA Travell y Simons (1983a) identificaron puntos gatillo que impiden la función linfática. Cuando la palpación precisa y las técnicas de liberación se combinan con la elongación de los tejidos (estiramiento), tal combinación puede liberar poderosamente las contracturas y enseñar a la persona nuevas habilidades para mantener la liberación. De la liberación mecánica sola se obtiene poco beneficio a largo plazo. El estiramiento en casa, las modificaciones del uso y la atención a otros factores perpetuantes alterarán las condiciones que han conducido a la conformación de los puntos gatillo y ayudarán a prevenir su recurrencia. 2. Aplic. clínica 84 001-084 29/9/06 15:46 Página 84 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I 3. Aplic. clínica 085- 236 29/9/06 15:51 Página 85 EN ESTE CAPÍTULO: La respuesta inflamatoria 85 Fase aguda de la respuesta inflamatoria 85 Fase regenerativa 86 Fase de remodelamiento 86 Diferencia entre los procesos degenerativos e inflamatorios 86 Los músculos y el dolor 86 Efectos reflejos del dolor muscular 88 La fuente del dolor 88 ¿Es reflejo o local? 88 Dolor radicular 88 ¿Son normales los reflejos? ¿Cuál es el origen del dolor? 89 Dolor neuropático 89 Diferenciación entre dolor de tejidos blandos y dolor articular 90 ¿Cuándo deben dejarse librados a su curso el dolor y la disfunción? 90 Somatización 91 ¿Cómo saber? 91 Control del dolor 91 El punto de vista de Gunn 92 Preguntas 92 Control del dolor 92 7 Inflamación y dolor Este capítulo se centra en los procesos autorreguladores del cuerpo humano implicados en la reparación y la curación, con interés particular en el papel del dolor. Como profesionales nos enfrentamos con la aparente paradoja de reconocer la importancia de la inflamación en el proceso de la curación, así como del dolor como señal de alarma, y sin embargo vernos confrontados a pacientes que demandan la remoción de estos procesos (para ellos) indeseables. Esto exige la capacidad de educar al paciente y explicarle el «significado» de los síntomas y de modularlos, sin suprimir el importante papel que a menudo desempeñan. LA RESPUESTA INFLAMATORIA En respuesta a traumatismos y otros abusos, los procesos defensivos de reparación dan comienzo principalmente en el foco primario de la reorganización y reparación de los tejidos dañados. El logro coordinado de estos procesos, influenciado por una plétora de mediadores bioquímicos, se produce bajo el título general de «inflamación». Estas adaptaciones homeostáticas se dan por lo común de manera ordenada, si bien los estadios que comprenden pueden variar bastante considerablemente en su duración de acuerdo con el estado del sujeto y las condiciones asociadas (por ejemplo, la higiene). Los estadios inflamatorios se conocen como fase de respuesta aguda, fase regenerativa y por fin, si todo ha ido bien, fase de remodelación. El proceso de curación requiere la participación de la reparación y el nuevo crecimiento de los capilares, la proliferación de fibroblastos, la deposición de colágeno y la formación de tejido cicatrizal. Siempre vale la pena recordarnos que los procesos inflamatorios son usualmente beneficiosos y poseen un gran potencial curativo. Fase aguda de la respuesta inflamatoria La respuesta inflamatoria aguda inicial es resultado de la lesión del tejido, que puede darse en las células microscópicas o implicar una alteración macroscópica. Este estadio se caracteriza inicialmente por vasodilatación, permeabilidad 85 3. Aplic. clínica 86 085- 236 29/9/06 15:52 Página 86 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I vascular local aumentada, dolor a la palpación, calor y edema. La forma en que el organismo reacciona al traumatismo involucra respuestas tanto locales como sistémicas (neuroendocrinas). Numerosos mediadores químicos se encuentran implicados en estos procesos, entre ellos la bradicinina, las prostaglandinas, los leucotrienos, las citocinas, los metabolitos oxigenados y las enzimas. Durante esta fase se inicia la temprana reparación de los tejidos dañados, siendo reemplazadas las células dañadas o muertas. Se piensa que diversas citocinas se hallan íntimamente implicadas en este estadio inflamatorio temprano, principalmente la interleucina 1 (IL-1). Para asegurar los tejidos dañados, se depositan en los momentos iniciales estructuras de fibrina altamente inestables (Barlow y Willoughby, 1992), y cualquier cosa que las tensionase (presión, estiramiento, etc.) muy probablemente agravaría y demoraría el proceso de curación (Wahl, 1989). En estos primeros estadios –que pueden durar hasta una semana–, el tratamiento debe consistir en reposo estándar, hielo, compresión (vendaje, por ejemplo) y elevación (la sigla en inglés del abordaje es RICE: rest, ice, compression, elevation), permitiéndose a los tejidos tensiones mínimas, ciertamente sin tratamiento activo. Durante las etapas tempranas siguientes a la lesión hística se reduce la fuerza tensil, por lo que en términos terapéuticos una primera tarea consiste en estimular el proceso de curación adaptativo mediante métodos que promuevan el rápido retorno de la fuerza tensil adecuada. Fase regenerativa Bajo la influencia de mediadores biológicos tales como la IL-1 se produce la síntesis de colágeno, del que se depositan nuevas fibras. Hunter (1998) sugiere que éste es un momento clave para la iniciación del tratamiento constructivo: «La tendencia a la formación de fibras de colágeno orientadas al azar, que restauran la estructura pero no la función, puede vía central ganglio de la raíz dorsal vía periférica (de fibras aferentes B) nervio espinal asta dorsal estímulo nocivo capilar Al aumentar el cruzamiento retorna la estabilidad, si bien a menudo a expensas de la movilidad. Para evitar durante esta fase la pérdida indebida de flexibilidad será útil el tratamiento que estimule cuidadosamente el completo abanico de movimiento. La comprensión de las propiedades del tejido conectivo y la fascia permite la selección de estrategias terapéuticas apropiadas (véanse las notas acerca de la fascia en el Capítulo 1). En este estadio se consideran útiles los movimientos lentos deliberados que localizan la tensión en el sitio dañado tan precisamente como sea posible. Diferencia entre los procesos degenerativos e inflamatorios Hunter, citado antes, hace un claro distingo entre muchas entidades antes rotuladas como inflamatorias y que de hecho son degenerativas. En tales entidades hay escasas evidencias de las benéficas influencias de la inflamación. Esta «identificación errónea» puede darse por ejemplo, señala con un punto de vista basado en la evidencia, en la tendinitis aquiliana y la tendinitis rotuliana (Kannus, 1997). «Los indicios... sugieren que los cambios degenerativos en el tendón son claros en un tercio de la población urbana sana de 35 años de edad o más». Hunter informa que en la biopsia pueden hallarse modificaciones degenerativas (por ejemplo, una tendinopatía calcificante) y que sin inflamación no habrá estímulo hacia la curación. En estos casos puede considerarse que el tratamiento que deliberadamente inflama en grado leve la estructura ofrece un estímulo terapéutico. Una fricción cuidadosamente controlada, aplicada a dichas estructuras, podría inducir una respuesta inflamatoria leve y ayudar a alcanzar esta meta. Métodos tales como la fricción transversa y profunda de las fibras, como aconseja Cyriax (1962), serían selectivamente útiles en tales contextos. Cuando hay dolor en una musculatura tensa (en ausencia de otra patología), Barlow (1959) sugiere que proviene de: SP mastocito PG Bc SP Fase de remodelación LOS MÚSCULOS Y EL DOLOR tejido conectivo SP reducirse mediante la cuidadosa tensión del tejido en curación durante la fase regenerativa». El objetivo central durante esta fase consiste en la estimulación del aumento de la fuerza tensil y la estabilidad, lo cual implica una mejora del alineamiento funcional de las fibras de colágeno. citocina LC edema hiperalgesia inflamación citocina histamina Figura 7.1 Representación esquemática de la cascada de la inflamación neurógena. Referencias: SP: sustancia P; PG: prostaglandinas; Bc: bradicinina; LC: leucocitos. ● El músculo mismo, a través de algún producto metabólico nocivo (el «factor P») (Lewis, 1942) o una interferencia en la circulación sanguínea debida a espasmo, lo que produce isquemia relativa. ● La inserción muscular en el periostio, como la causada por una elevación real del tejido perióstico producida por una tensión muscular marcada o repetitiva, que arrastra la fijación y causa puntos periósticos dolorosos (Lewit, 1992). ● La articulación, que puede verse restringida y comprimida, hasta producir modificaciones osteoartríticas a partir 3. Aplic. clínica 085- 236 29/9/06 15:52 Página 87 INFLAMACIÓN Y DOLOR 87 ciclo lesivo traumatismo dolor ciclo lesivo articulaciones y ligamentos derrame hemartrosis hipertrofia sinovial degeneración abandono inapropiado o evoluciones adversas cronicidad cicatrización excesiva adherencias intraarticulares adherencias extraarticulares dolor continuo pérdida de función pérdida de amplitud pérdida de fuerza (atrofia) tendencia a la repetición de la alteración efectos psicológicos negativos espasmo músculos y tendones edema hemorragia atrofia necrosis atención apropiada, evoluciones terapéuticas positivas curación cicatrización mínima regeneración reparación ausencia de dolor fuerza normal amplitud normal hipertrofia patrones motores normales sin residuo psicológico Figura 7.2 Representación esquemática del ciclo lesivo. de microtraumatismos repetidos en estructuras de tejidos blandos acortadas y desequilibradas. ● La hiperaproximación de superficies articulares (compresión) debida a acortamiento de tejidos blandos, que puede conducir asimismo a un desgaste natural desigual, como por ejemplo cuando la estructura del tensor de la fascia lata se acorta y acerca las estructuras de la cadera y las estructuras laterales de la articulación de la rodilla. ● Irritación neural, que puede producirse tanto por vía espinal como a lo largo del curso de un nervio, como resultado de contracciones musculares crónicas. Puede comprometer fallos mecánicos tanto discales como vertebrales en general (Korr, 1976). ● Variaciones en el umbral del dolor (posiblemente en relación con la percepción, Melzack, 1983), lo que puede hacer que todos estos factores se conviertan en más o menos importantes u obvios. Baldry (1993) describe la progresión desde el músculo normal hasta el que se encuentra en un estado de sufrimiento crónico doloroso, lo que por lo general implica: ● traumatismo inicial o repetitivo (esfuerzo o uso excesivo), que conduce a ● liberación de sustancias químicas tales como bradicinina, prostaglandinas, histamina, serotonina e iones potasio ● sensibilización consecutiva de las fibras nerviosas sensoriales A-delta y C (grupo IV) con implicación encefálica (sistema límbico y lóbulo frontal). Liebenson (1996) describió la actual comprensión del dolor desde la perspectiva de la disfunción musculoesquelética. Escribe: «La literatura muestra que el dolor intenso o prolongado puede dar lugar a consecuencias tanto psicológicas (conducta patológica anormal) como neurológicas (sensibilización del asta dorsal)». 3. Aplic. clínica 88 085- 236 29/9/06 15:52 Página 88 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I En este ejemplo podemos ver la manifestación de una respuesta adaptativa dada por el sistema nervioso, así como por la mente del individuo, a un estresor prolongado, el dolor. En la secuencia que sigue, Liebenson describe el dolor asociado con una rigidez vertebral, pero el modelo es válido para cualquier otra localización. El autor considera que estas características se encuentran en «el corazón de la transición de un síndrome de dolor agudo a otro crónico» Hay adaptación a un fenómeno doloroso incluyente de una alteración biomecánica. ● Las demandas de capacidad funcional local pueden verse excedidas por estos cambios, produciendo fatiga del tejido al desarrollarse procesos de histéresis y distorsión (por detalles respecto de estos fenómenos, véase Capítulo 1 acerca de la fascia). ● Con el fin de mantener una propiocepción precisa son estimuladas las aferencias de tipos I y II. ● Las descargas aferentes del huso muscular, los mecanorreceptores articulares y los órganos tendinosos de Golgi ayudan a los tejidos en proceso de adaptación a evitar el fracaso. ● Estos receptores son adaptativos, por lo que cesan en su descarga si el proceso de adaptación continúa durante un período más prolongado. ● En última instancia, sin embargo, la capacidad adaptativa se agota, tal como sucede en todas las situaciones de estrés, y sugiere lentamente un proceso doloroso crónico. ● En este estadio dan comienzo procesos inflamatorios (véanse más detalles acerca de la inflamación más adelante en este mismo capítulo), cuando se inicia la estimulación de aferencias nociceptivas no adaptativas de tipos III y IV, lo que conduce a la aparición de mecanismos protectores que inmovilizan la zona. ● La inmovilización es apropiada en situaciones de alteración aguda, pero puede quedar memorizada y ejercer influencia sobre la evolución hacia una conducta crónica. ● Liebenson (1996) resume: El dolor agudo implica un impacto biomecánico (alteración, esfuerzo repetitivo), mediación bioquímica (inflamación), facilitación de vías algésicas y, por fin, adaptación neuromuscular. Si no se evita el impacto biomecánico repetido se presenta una conducta patológica anormal o se produce una disarmonía que causa una adaptación neuromuscular inadecuada, pudiendo esperarse a continuación la instalación de un dolor crónico con participación del sistema nervioso central (corticalización). La rehabilitación de los efectos adversos de este ciclo de dolor requiere que el sujeto se involucre activamente para comprender y modificar el proceso implicado, lo que podría incluir: ● alteración de las fuentes de sobrecarga biomecánica externa (postura, hábitos de uso en la vida diaria, como trabajo y actividades placenteras, etc.) ● conocimiento y modificación de las conductas patológicas anormales ● mejoría de la función normal por vía de reforzamiento, estiramiento, entrenamiento, equilibrio y estrategias de coordinación-incremento, de aplicación por el sujeto mismo. Si estos patrones se abordan apropiadamente debería ponerse en marcha, por medio del tratamiento y la ejercitación adecuados, la rehabilitación funcional del sistema motor. Cuando el lector se dedique a las secciones de este libro destinadas sobre todo a los aspectos terapéuticos del dolor y la disfunción neuromusculares, deberá tener en mente la esencial necesidad de participación activa del sujeto en el proceso de recuperación. Efectos reflejos del dolor muscular Liebenson (1996) subraya el hecho de que el dolor muscular produce no sólo mayor rigidez y tensión, sino también inhibición. Cita que la investigación ha demostrado los aspectos siguientes: ● En el dolor lumbar agudo, áreas localizadas del músculo multífido del raquis muestran signos de agotamiento unilateral en asociación con un segmento vertebral disfuncional único (Hides, 1994). ● Como resultado del dolor lumbar crónico, las fibras de tipo 1 (posturales) del multífido se hipertrofian en el lado sintomático, en tanto las fibras de tipo 2 (fásicas) se atrofian a ambos lados (Stokes, 1992). ● En los músculos abdominales aparece inhibición recíproca cuando los músculos erectores de la columna se «rigidizan» excesiva y espontáneamente se hacen otra vez más potentes (sin ejercicios rehabilitadores) cuando se estiran los erectores de la columna hiperactivos (Janda, 1978). ● Los puntos gatillo miofasciales del trapecio superior inhiben la actividad funcional del músculo trapecio inferior (Headley, 1993). ● La inhibición del deltoides se da como consecuencia de la actividad de puntos gatillo miofasciales en el músculo supraespinoso (Simons, 1993). LA FUENTE DEL DOLOR ¿Es reflejo o local? La palpación de una zona que la persona informa como dolorosa producirá un aumento de la sensibilidad o del dolor a la palpación si el dolor se origina en esa área. En cambio, si la palpación no produce tal incremento en la sensibilidad es grande la posibilidad de que el dolor sea referido desde algún lugar. Pero, ¿de dónde proviene? Si el dolor llega desde un punto gatillo miofascial, el conocimiento de los patrones de distribución de las probables zonas destinatarias del punto gatillo en cuestión (véase Capítulo 6) puede permitir la rápida localización de sitios adecuados para la búsqueda de un punto gatillo ofensor. A menos que el patrón sea resultado de combinaciones de diversas referencias a partir de varios puntos gatillo, los patrones de distribución de los puntos gatillo son bastante predecibles y se encuentran bien documentados por la investigación (Simons et al. 1998). Dolor radicular La molestia podría consistir en un síntoma radicular proveniente de la columna vertebral. «En los casos en que el dolor es referido a una extremidad debido a un problema ver- 3. Aplic. clínica 085- 236 29/9/06 15:52 Página 89 INFLAMACIÓN Y DOLOR tebral, cuanto más distal se halle el dolor de la fuente mayor será la dificultad en aplicar rápidamente un tratamiento exitoso», indica Grieve (1984). Dvorak y Dvorak (1984) señalan: «Para los pacientes con un síndrome radicular agudo hay pocas dificultades diagnósticas, lo que no sucede en los pacientes con dolor lumbar crónico. La diferenciación es particularmente importante para su posterior tratamiento, pero no siempre es simple». Observando que es común una patología mixta, siguen diciendo: «Cuando se examine un síndrome radicular se prestará particular atención a las alteraciones motoras y a los reflejos tendinosos profundos. Cuando se examinen los trastornos radiculares sensoriales, la atención deberá dirigirse a las algesias». Dvorak y Dvorak han cartografiado una multitud de lo que ellos denominan «reflejos espondilogénicos», que provienen principalmente de las articulaciones intervertebrales. Los cambios palpados se caracterizan como: Tumefacciones dolorosas y dolorosas a la presión, desplazables mediante palpación, localizadas en el tejido musculofascial de sitios topográficamente bien definidos. Su tamaño promedio varía entre 0,5 y 1 cm, y su principal característica es el vínculo cualitativo y de duración absolutamente determinada con la extensión de la posición funcionalmente anormal (disfunción segmentaria). En tanto la alteración exista, pueden identificarse las zonas de irritación, que empero desaparecen de inmediato después de la remoción de la alteración. En esta forma de disfunción se observa que la articulación (un segmento de la columna) es el factor de mantenimiento de la manifestación de dolor en el tejido blando. No obstante, Dvorak y Dvorak también ven que la mecánica alterada de una unidad vertebral es causante de un «cambio patológico reflexógeno en el tejido blando, siendo el más importante la ‘miotendinosis’, identificable mediante palpación». Muchos expertos, incluido Lewit, ya citado, argumentarían que las modificaciones de tejidos blandos preceden con frecuencia a estados vertebrales alterados, quizás como resultado de una mala postura y patrones de uso excesivo. «Es en los pacientes con dolor crónico en quienes a menudo se altera la movilidad de la fascia; en estos casos, la movilidad articular (vertebral) es restaurada por regla general por medio de la movilización de la fascia. Se deduce asimismo que, a menos que restauremos la movilidad normal de la fascia, la disfunción de músculo y articulación recurrirá» (Lewit, 1996). El lector debe reflexionar acerca del hecho de que en estos ejemplos se observan los mismos fenómenos (dolor y disfunción articular), adscribiéndoseles interpretaciones bastante diferentes en cuanto a causa y efecto. ¿Determinan y mantienen los tejidos blandos la restricción articular y el dolor consecutivo? ¿O produce y mantiene la restricción articular las modificaciones en los tejidos blandos y el dolor consecutivo? ¿O están ambos elementos (articulaciones y tejidos blandos) tan entrelazados en sus papeles funcionales que esta separación es artificial? Los autores de este texto sostienen, basados en la experiencia clínica, que la mayor parte del tiempo los tejidos blandos tienen el papel principal, aunque no siempre. 89 ¿Son normales los reflejos? ¿Cuál es el origen del dolor? El dolor referido puede no provenir de un punto gatillo o de la columna vertebral misma. Kellgren (1938, 1939) lo presentó así: «La fascia superficial de las espaldas, las apófisis espinosas y los ligamentos supraespinosos induce dolor local al ser estimulada, mientras que la estimulación de las porciones superficiales de los ligamentos interespinosos y de los músculos superficiales produce un tipo de dolor difuso (más ampliamente distribuido)». Por consiguiente, los ligamentos y la fascia deben considerarse claramente como fuentes de dolor referido, lo cual es explicado con mayor detalle aún por Brugger (1960), quien describe una cantidad de síndromes en que los componentes artromusculares alterados provocan dolor reflexógeno. Estos síndromes son atribuidos a tejidos estimulados mediante dolor (con origen en tendones, cápsulas articulares, etc.), que provocan dolor en músculos, tendones y piel suprayacente. Como ejemplo, la irritación y el aumento de la sensibilidad producidos por esfuerzos ocupacionales o posturales en la región del esternón, las clavículas y las fijaciones esternocostales causarán dolor en músculos intercostales, escalenos, esternocleidomastoideos, pectorales mayores y músculos cervicales. El incremento del tono en estos músculos y sus tensiones resultantes pueden conducir a problemas espondilogénicos en la región cervical, que tendrán mayor difusión aún que los síntomas. Globalmente, este síndrome puede presentar dolor crónico en cuello, cabeza, pared torácica, brazo y mano (simulando incluso una patología cardíaca) (Brugger, 1960). Dolor neuropático (Corderre, 1993; Merskey, 1988; Nachemson, 1992) El concepto de sensibilización y facilitación se describió en el Capítulo 6. Un mecanismo similar, pero más complejo, es propuesto por los investigadores y clínicos que comparten el punto de vista según el cual el dolor neuropático tiene un papel principal en muchos síndromes dolorosos crónicos. Ello involucra el aumento de la sensibilización de las células nerviosas como causa de dolor regional persistente y síntomas asociados y se considera que explica el dolor de muchas personas que han presentado anteriormente una etiología acorde a sus afecciones (Corderre, 1993; Merskey, 1988; Nachemson, 1992). En su mayoría, los fisioterapeutas han sido seguramente consultados por pacientes cuyos síntomas habían sido calificados como de origen «psicosomático», observando y tratando con éxito una disfunción musculoesquelética (estructural o funcional). La adjudicación de etiología psicológica a un problema biomecánico no es necesariamente inexacta, y de hecho puede existir; la hipótesis neuropática ofrece un punto de mira diferente acerca del dolor crónico, que en otro contexto podría dar lugar a un diagnóstico psicológico. Quienes proponen esta perspectiva creen que a continuación de tensiones biomecánicas (uso excesivo, etc.) un grado sostenido de ingreso normal de información neural (a partir de mecanorreceptores de tipos III y IV, por ejemplo) a las neuronas del asta dorsal puede sensibilizar las células ner- 3. Aplic. clínica 90 085- 236 29/9/06 15:52 Página 90 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I viosas y reducir su umbral al dolor. Una vez sensibilizadas se desarrolla una situación de alodinia, en que el umbral al dolor baja de modo que los estímulos que previamente no habrían sido percibidos como dolorosos, como por ejemplo un movimiento fisiológico (normal) o un toque ligero, se transforman en productores de dolor. Si esto ocurre, las áreas afectadas se hacen hiperalgésicas. Como parte de este proceso, que comprende la elaboración central errónea de la información recibida, puede haber cierto grado de hipoestesia cutánea, en que sensaciones tales como un alfilerazo se notarán reducidas. El patrón doloroso neuropático incluirá usualmente asimismo un escaso control motor, mala coordinación y mal control del equilibrio («¿Puede usted permanecer de pie con los ojos cerrados durante 10 segundos?»). Existe también una elevada probabilidad de dolor referido a partir de puntos gatillo miofasciales asociados. En tal situación, la palpación de los tejidos superficiales mostrará el clásico incremento de la actividad simpática que se describió en el Capítulo 6, con hiperhidrosis superficial, menor elasticidad cutánea y mayor adherencia de la piel a la fascia subyacente. El lector debe reflexionar acerca del grado de similitud y superposición entre esta visión neuropática de la etiología del dolor crónico y el concepto de facilitación en osteopatía, expuesto en el Capítulo 6. Asimismo, hay cierta similitud con los enfoques de Nimmo (Cohen y Gibbson, 1998) y de Travell y Rinzler (1952) acerca de la manera en que se desarrollan los puntos gatillo miofasciales, así como con las ideas referidas a la subluxación en quiropraxia y las evidencias científicas relacionadas con las fuentes de dolor en la apófisis cigomática (Bogduk y Twomey, 1991). Diferenciación entre dolor de tejidos blandos y dolor articular Kaltenborn (1980) ha propuesto diversas pruebas simples de detección. 1. ¿Aumenta el estiramiento pasivo (tracción) del área dolorida el nivel de dolor? En tal caso, es probable que su origen se encuentre en los tejidos blandos (extraarticulares). 2. ¿Aumenta el dolor la compresión de la zona dolorida? En tal caso, probablemente su origen sea articular (intraarticular), y comprenda tejidos que pertenecen a la anatomía de la articulación. 3. Si un movimiento activo (es decir, controlado por la persona) en una dirección produce dolor (y/o queda restringido), en tanto el movimiento pasivo (controlado por el operador) en dirección opuesta también produce dolor (y/o queda restringido), están comprometidos los tejidos contráctiles (músculos, ligamentos, etc.). Las pruebas de resistencia al movimiento, de las cuales luego se describen las principales, pueden confirmar la precisión de esta propuesta. 4. Si los movimientos activo y pasivo en una misma dirección producen dolor (y/o restricción), es probable la disfunción articular. Esto puede confirmarse mediante el empleo de tracción y compresión (y traslación) de la articulación. Las pruebas de resistencia son utilizadas para evaluar tanto la fuerza de la contracción muscular como sus respuestas dolorosas. Estos exámenes implican la contracción máxima del músculo bajo sospecha mientras la articulación es mantenida inmóvil, aproximadamente en el recorrido medio. Durante la contracción no debe permitirse el movimiento articular. Si la prueba produce dolor, los tejidos contráctiles están implicados en el problema del dolor. Estas pruebas de resistencia se llevan a cabo después de la prueba nº 3 (recién descrita) para confirmar una disfunción de tejidos blandos más que compromiso articular. Antes de efectuar la prueba de resistencia tiene sentido realizar la prueba de compresión (nº 2) a fin de descartar cualquier sospecha de implicación articular. Cyriax (1962) añade las siguientes reflexiones: ● Si en la prueba de resistencia el músculo parece firme y no obstante es doloroso, no hay más que una lesión/disfunción menor en el músculo o su tendón. ● Si está débil y duele, la lesión/disfunción del músculo o tendón es más importante. ● Si está débil pero sin dolor, puede haber una lesión neural o una rotura tendinosa. ● Un músculo normal responde con firmeza y sin dolor. Se sugiere investigar todas estas posibilidades en condiciones de etiología conocida. En muchos casos, la disfunción de tejidos blandos acompaña (precediendo o siguiendo) la disfunción articular. El compromiso articular es menos probable en los estadios más tempranos de la disfunción de tejidos blandos que (por ejemplo) en los estadios crónicos de acortamiento muscular. Es difícil concebir procesos articulares, agudos o crónicos, sin el acompañamiento del compromiso de los tejidos blandos. Las pruebas descritas brindan un fuerte indicio respecto de cuál es el principal compromiso en una situación tal, si óseo o de tejidos blandos. Blower y Griffin (1984) describieron ejemplos de evaluación articular, incluso usando la compresión, para la disfunción sacroilíaca. Mostraron que la presión aplicada sobre la mitad inferior del sacro o sobre las espinas ilíacas anterosuperiores es diagnóstica de problemas sacroilíacos (indicando posiblemente una espondilitis anquilosante) cuando se produjo dolor en el sacro y las nalgas. La disfunción de tejidos blandos no produciría respuestas dolorosas con este tipo de prueba compresiva. Nota: El dolor lumbar no es significativo si se presenta a la presión del sacro, ya que esta acción provoca el movimiento de la articulación lumbosacra, así como cierta movilidad a todo lo largo de la columna lumbar. ¿CUÁNDO DEBEN DEJARSE LIBRADOS A SU CURSO EL DOLOR Y LA DISFUNCIÓN? El espasmo puede producirse como fenómeno defensivo, protector e involuntario asociado con un traumatismo (por ejemplo, una fractura) o una patología (osteoporosis, tumores óseos secundarios, influencias neurógenas, etc.) (Simons et al. 1998). El espasmo de tipo contractura de defensa difiere comúnmente de las formas más usuales de espasmo porque se libera cuando los tejidos que protege o inmoviliza se ponen en reposo. A consecuencia de la contractura de defensa 3. Aplic. clínica 085- 236 29/9/06 15:52 Página 91 INFLAMACIÓN Y DOLOR prolongada pueden aparecer problemas secundarios en las articulaciones (por ejemplo, contracturas) y huesos asociados (por ejemplo, osteoporosis). Travell y Simons (1983) observan que «el dolor producido por la ‘contractura de defensa’ muscular es usualmente parte de un proceso complejo. Los pacientes hemipléjicos y con traumatismo craneoencefálico identifican un dolor que depende del espasmo muscular». Reparan asimismo en «cierto grado de espasmo maseterino que puede desarrollarse para aliviar la tensión en su músculo paralelo, el temporal», lo que sugiere que el espasmo es a veces un modo de aliviar la sobrecarga en cualquier lugar. Travell y Simons (1983) advierten también un fenómeno similar en relación con el dolor en la zona baja de la espalda. En los pacientes con dolor lumbar y dolor a la palpación de los músculos paravertebrales, la capa superficial tiende a mostrar una actividad EMG inferior a la normal hasta que el movimiento de prueba se hace doloroso. Luego, estos músculos muestran una mayor actividad de la unidad motora, o «contractura de defensa»... Esta observación se corresponde con el concepto de músculos normales que «se hacen cargo» (espasmo protector) de descargar y proteger a un músculo paralelo que es el lugar de una significativa actividad de puntos gatillo. El reconocimiento de este tipo de espasmo es materia de entrenamiento e intuición. Que se deban hacer intentos por liberar o aliviar lo que parece ser un espasmo protector es algo que depende de que se comprendan las razones de su existencia. Si la contractura de defensa es el resultado de un intento cooperativo por descargar una estructura dolorosa pero no comprometida patológicamente, obviamente el tratamiento es apropiado para mitigar la causa de la necesidad original de protección y sostén. Por otra parte, si el espasmo o contractura de defensa está de hecho protegiendo una estructura a la cual rodea (o sostiene) del movimiento y una alteración consecutiva (posiblemente) grave, está claro que se debe dejar librado a su curso. Sólo la experiencia puede ayudar a diferenciar entre el tipo de espasmo cooperativo y la rigidez en tabla del espasmo asociado con, digamos, la osteoporosis. Vale la pena advertir que, si existe alguna duda, el espasmo debe ser dejado intacto. Somatización Es del todo posible que los síntomas musculoesqueléticos representen un intento inconsciente por parte del sujeto de sepultar su sufrimiento emocional. Como se consideró en la sección dedicada a emoción y distrés musculoesquelético (véase Capítulo 4) y expresó convincentemente Philip Latey (1996), el dolor y la disfunción pueden tener por causa original el sufrimiento psicológico. La persona puede estar somatizando este padecimiento y presentarse con problemas aparentemente somáticos. En la exposición anterior referida al dolor neuropático se sugirió que en ocasiones se considera erróneamente que la causa del dolor es «psicosomática». Esto no debería llevar al profesional a ignorar el hecho de que algunos dolores muy reales e intensos tienen sus raíces en la psique del individuo. 91 ¿Cómo saber? Karel Lewit (1992) propone que «en casos de duda los componentes físico y psíquico podrán distinguirse durante el tratamiento cuando la comparación repetida de (la modificación de) los signos físicos y la propia evaluación por parte del paciente proporcionen criterios objetivos». En lo principal, sugiere, si el paciente es capaz de aportar una descripción y una localización lo suficientemente precisas de su dolor, deberíamos ser reticentes en considerarlo «meramente psicológico». En la depresión enmascarada, indica Lewit, los síntomas informados pueden ser dolor vertebral con implicación sobre todo de la región cervical, tensión muscular asociada y postura «acalambrada». Respuestas anormales en el curso del tratamiento pueden alertar al profesional del hecho de que puede haber causas del problema diferentes a las biomecánicas. También los antecedentes pueden ofrecer pistas, en especial si se trata de un sujeto con «historia abundante», alguien que ha consultado a muchos antes de llegar a nosotros. En particular, Lewit nota que «el síntoma más importante (en asociación con el sufrimiento psicológico) es la alteración del sueño. Es característico que el paciente se duerma normalmente pero despierte en un lapso de pocas horas y no pueda volver a instalar el sueño». Si la depresión enmascarada se trata de forma apropiada, el dolor vertebrogénico desaparecerá con rapidez, señala. El dolor y la disfunción pueden ocultar un sufrimiento psicológico de importancia. El conocimiento de si, cómo y cuándo derivar debe ser parte de las habilidades básicas de un profesional responsable. Becker (1996) aclara que los somatizadores pueden pasar años sin un diagnóstico adecuado, siendo el diagnóstico erróneo el precursor inevitable del tratamiento prolongado e ineficaz y, frecuentemente, de múltiples e inapropiados estudios químicos, eléctricos y por la imagen; de medicaciones inapropiadas, incluidos los hipnóticos (que a menudo complican el problema), o, lo que es peor, de procedimientos invasivos, incluso intervenciones quirúrgicas. Describe que «con frecuencia, las personas deprimidas y con otros trastornos psicológicos no reconocen la naturaleza psíquica de su problema. De hecho, usualmente niegan con vehemencia toda dimensión psicológica o emocional de su proceso clínico... [lo que] los hace particularmente difíciles de tratar». Becker añade una importante pista para reconocer a los somatizadores, quienes requieren un grado especial de ayuda no necesariamente relacionado de modo directo con sus síntomas musculoesqueléticos: «Ciertos individuos, emocionalmente engañados o marcados durante los años de su formación, evidencian una inclinación a la somatización frente a fenómenos y circunstancias de la vida adulta indeseados y estresantes, en especial aquellos que despiertan sentimientos no queridos soterrados en su inconsciente y enraizados en el pasado» (Becker, 1991). ¿Cómo hacer para reconocer a este paciente? Una lista abreviada de las «banderas rojas» sugeridas por Becker es la siguiente: 3. Aplic. clínica 92 085- 236 29/9/06 15:52 Página 92 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I Entre los antecedentes, buscar: historia vaga y no plausible síntomas que proliferan y vinculan áreas corporales diferentes ● descriptores con carga altamente emocional (quemante, cegador, cruel, etc.) ● hipérboles («no me podía mover») ● discrepancias (el paciente informa «no puedo sentarme» pero se mantiene sentado durante toda la entrevista) ● pasividad (por ejemplo, aceptación de su estado discapacitante) ● indicios de descondicionamiento, aumento de peso y/o mayor uso de medicación hipnótica. ● ● Temas psicosociales: adjudicación de culpas por problemas económicos, de empleo o personales a fuentes externas ● ausencia de expresión de sentimientos ● llanto durante la entrevista ● negación de vínculo entre los síntomas y el estado emocional. ● Alteraciones del estado de ánimo: ● la hostilidad dirigida al empleador o a los médicos puede ser una hostilidad a los padres desplazada ● fracaso de tratamientos razonables; para perplejidad del profesional, el paciente puede informar de un empeoramiento de los síntomas ● el profesional puede comenzar a sentir hostilidad hacia el paciente (contratransferencia) ● el «hambre emocional» puede estar enmascarada por aumento de peso y uso de medicaciones analgésicas. Hallazgos del examen: ● presentación teatral (cojera excesiva, uso innecesario de bastón para caminar, a menudo en la mano equivocada, etc.) ● hallazgos sensoriales no anatómicos (acentuando la necesidad de un examen cuidadoso) ● hallazgos motores no anatómicos, como intentos prensiles subóptimos (acentuando la necesidad de un examen cuidadoso) ● respuesta inapropiada a pruebas tales como palpación y percusión, en especial si la mano del profesional es retirada de modo exagerado. Sin embargo, pese a la importancia de las advertencias sugeridas por Becker et al. también debe recordarse que mucha gente con dolores en todo el cuerpo y prácticamente discapacitada presenta en verdad afecciones musculoesqueléticas (o asociadas) y que su sufrimiento psicológico deriva directamente del dolor y la discapacidad que padecen. Lo cierto es que no debemos efectuar una demarcación neta entre la mente y el cuerpo como orígenes del dolor. En ello ha consistido el error de gran parte de la práctica médica del pasado, siendo cada vez más aparente el reconocimiento de la necesidad de interactuar con la persona como un todo. Si, como sabemos, los factores psicológicos pueden ejercer influencia sobre el cuerpo (el soma), lo contrario es patentemente cierto y bien puede ser que, como parte de la rehabilitación de alguien con dolor crónico y sufrimiento psicológico, el trabajo corporal apropiado contribuya a la recuperación. Lo que se requiere, con todo, es el reconocimiento de que el lado emocional necesita atención experta, tanto como las manifestaciones somáticas o una disfunción. CONTROL DEL DOLOR El punto de vista de Gunn El experto en dolor C. Chan Gunn (1983) señala que el control del dolor se simplifica cuando se comprende que a continuación de una alteración se instala una secuencia de tres estadios. 1. Inmediato: una percepción de ingreso de información nociva, que es transitoria a menos que la alteración hística sea suficiente como para producir el estadio siguiente. 2. Inflamación: durante el cual se liberan sustancias algésicas que sensibilizan los receptores de mayor umbral, seguido por 3. Fase crónica: en que puede haber una nocicepción persistente (o una inflamación prolongada). Es posible que haya hiperalgesia, en que estímulos normalmente no nocivos son considerados excesivos debido a la hipersensibilidad de los receptores. Puede observarse una estrecha similitud entre el concepto de facilitación descrito en el Capítulo 6, el concepto neuropático mencionado antes y la secuencia aludida por Gunn. Preguntas ● ¿Cuáles de los síntomas de esta persona, tanto de dolor como de otras formas de disfunción, son resultado de una actividad reflexógena tal como la de los puntos gatillo o posiblemente de origen espondilogénico o neuropático? ● ¿Qué evidencias palpables, mensurables, identificables conectan lo que podemos observar, examinar y palpar con los síntomas (dolor, restricción, fatiga, etc.) de esta persona? ● ¿Hay evidencias de influencia psicógena en los síntomas que presenta la persona? ● ¿Y qué, si alguna cosa, puede hacerse para remediar o modificar la situación, con seguridad y eficacia? Control del dolor La eliminación de los puntos gatillo miofasciales y la inhibición de la transmisión del dolor son posibles por vía de una cantidad de abordajes, a saber: farmacéuticos, quirúrgicos, eléctricos, hidroterapéuticos o manuales (Jerome, 1997). ● Anestésicos locales (bloqueantes nerviosos tales como la procaína, etc.). ● Bloqueantes neurolíticos que destruyen las aferencias que llegan al tejido en fibras pequeñas, interfiriendo así con la transmisión del dolor (por ejemplo, rizotomía facetariatermocauterización que elimina la actividad aferente de las fibras pequeñas). ● Punción seca que inhibe la transmisión ascendente del dolor. 3. Aplic. clínica 085- 236 29/9/06 15:52 Página 93 INFLAMACIÓN Y DOLOR Cuadro 7.1 El poder del placebo. Si la persona cree que una cierta forma de tratamiento aliviará su dolor, ésta lo hará en forma holgadamente más efectiva que si la creencia consiste en que el tratamiento no podrá ayudar. En estudios de más de 1.000 sujetos con dolor crónico, la medicación placebo redujo los niveles de dolor en por lo menos el 50% de lo alcanzado por cualquier forma de sustancia analgésica, incluso la aspirina y la morfina (Melzack y Wall, 1989). Melzack y Wall (1989) explican que «esto muestra a las claras que el contexto psicológico –en particular las expectativas del médico y el paciente– tiene un poderoso valor terapéutico por propio derecho, además del efecto de la droga misma». Datos relacionados con el placebo ● Los placebos son holgadamente más efectivos contra el dolor intenso que contra el dolor leve. ● Los placebos son más efectivos en las personas muy ansiosas y estresadas que en aquéllas que no lo están, lo cual sugiere que el efecto «ansiolítico» de los placebos es responsable de por lo menos parte de la razón de su utilidad. ● Los placebos operan en su mejor nivel contra el dolor de tipo cefalea (efectividad superior al 50%). ● En alrededor de un tercio de la gente la mayor parte de los dolores es aliviada por placebo. ● El placebo opera más rápidamente si es inyectado que si es ingerido por vía oral. ● Los placebos operan con mayor potencia si son acompañados por la sugestión de que son en verdad poderosos y de que producirán resultados con rapidez. ● Los placebos que se presentan en cápsulas o comprimidos operan mejor si se ingieren dos en vez de uno. ● Las cápsulas de mayor tamaño operan como placebo con mayor eficacia que las pequeñas. ● Los placebos de color rojo son los más efectivos en el alivio de problemas dolorosos. ● Los placebos verdes son los que mejor ayudan en caso de ansiedad. ● Los placebos azules son los más sedantes y calmantes. ● Los placebos amarillos son los mejores en contra de la depresión y los de color rosado, los más estimulantes. ● Se ha demostrado que los placebos son efectivos en una amplia variedad de procesos, entre ellos anorexia, depresión, enfermedades de la piel, diarrea y palpitaciones. ● Los efectos placebo no sólo se instalan cuando se recibe algo por boca o por inyección; así por ejemplo, cualquier forma de tratamiento, desde la manipulación hasta la acupuntura hasta la cirugía portan consigo cierto grado de efecto placebo. El reconocimiento del efecto placebo nos permite entender la importancia del poder de la sugestión sobre todos nosotros, siendo que algunas personas son más influenciadas que otras. Es esencial no pensar que porque un placebo «funciona» en un sujeto éste no está sufriendo un dolor genuino o que el alivio que informa es falso (Millenson, 1995). Las actitudes y emociones de la persona pueden considerarse auxiliares (u obstáculos) poderosos para la recuperación. Los sentimientos de esperanza y la expectativa de mejoría, junto con una relación con ayudantes atentos, profesionales o no, asisten en la recuperación y la confrontación con el proceso. 93 ● Aplicación de calor que incrementa el flujo sanguíneo (por lo menos temporalmente; el calor seguido de frío sería más efectivo), reduciendo los metabolitos nociceptivos, los reflejos segmentarios y el tono simpático. ● Hielo o sprays fríos (cloretilo) que incrementan la actividad de las fibras pequeñas, inundando las vías aferentes y causando la inhibición del ingreso de información nociceptiva al tronco encefálico desde la zona gatillo. ● TENS, de la que se piensa que logra sus efectos reductores del dolor por vía de: 1. activación preferencial de las fibras mielinizadas grandes, interfiriendo con la percepción del dolor y aumentando la tolerancia. 2. fatiga axonal local que reduce la actividad de las fibras pequeñas y por consiguiente el ingreso de la información dolorosa. 3. activación de influencias inhibitorias descendentes, incluida la liberación de opiáceos. ● Vibración, que estimula de manera diferencial las fibras aferentes propioceptivas grandes, interfiriendo con la percepción del dolor. ● Presión inhibitoria directa (como se usa en la terapia neuromuscular), la cual ofrece una combinación de influencias, entre ellas: 1. mecánica (estiramiento de fibras miofasciales acortadas). 2. aumento de la circulación cuando se libera la compresión isquémica. 3. influencia neural por vía de los mecanorreceptores, lo que inhibe la transmisión del dolor. 4. liberación de endorfinas y encefalinas. 5. y posiblemente influencias energéticas. ● Restauración de las funciones fisiológica (usando métodos manuales) y psicológica, lo que comprende: 1. Reeducación (por ejemplo, modificación conductual cognitiva, véase Capítulo 8). 2. Control global de los patrones disfuncionales musculoesqueléticos asociados (incluyendo EAV, movilización/articular junto con desactivación de los puntos gatillo, estiramiento y/o reforzamiento de tejidos blandos usando TNM, TEM, TLP y masaje). 3. Rehabilitación y autoayuda: respiración, postura, etc. En el capítulo siguiente tornaremos el foco a los métodos de tratamiento y a cómo la selección de los abordajes terapéuticos más apropiados requiere el uso sistemático de correctos protocolos de observación y evaluación. 3. Aplic. clínica 94 085- 236 29/9/06 15:52 Página 94 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I BIBLIOGRAFÍA 3. Aplic. clínica 085- 236 29/9/06 15:52 Página 95 EN ESTE CAPÍTULO: Un ejemplo biomecánico 96 «Laxitud y tensión» como parte del modelo biomecánico 96 Lewit (1996) y el concepto de «laxitud-tensión» 97 El tratamiento de los tejidos blandos y las barreras 97 El dolor y el concepto de laxitud-tensión 97 Patrones tridimensionales 98 Métodos para la restauración de la «simetría funcional en base a un patrón tridimensional» 98 Tratamiento de la disfunción de los tejidos blandos 98 Manipulación de los tejidos 99 Nutrición y dolor: una perspectiva bioquímica 99 Estrategias terapéuticas nutricionales 100 Nutrientes específicos y dolor miofascial 100 Alergia e intolerancia: influencias bioquímicas adicionales sobre el dolor 100 Tratamiento de la «mialgia alérgica» 101 Estrategias nutricionales (bioquímicas) antiinflamatorias 101 Los factores psicosociales en el tratamiento del dolor: la dimensión cognitiva 102 Criterios para el tratamiento del dolor 102 Control grupal del dolor 102 El factor litigio 103 Otros obstáculos en el progreso del control del dolor 103 Etapas de cambio en la modificación de la conducta 103 Educación para el bienestar 103 Establecimiento de metas y pautas 103 Rehabilitación del dolor lumbar 104 Acuerdo 104 Temas relacionados con el consejo a los pacientes y el acuerdo (cumplimiento) 104 8 Evaluación, tratamiento y rehabilitación En este capítulo se considerarán las diversas influencias que interactúan con la salud en general y con la disfunción musculoesquelética en particular, entre ellas factores biomecánicos, bioquímicos y psicosociales. Tomar conciencia de que es necesario tener en cuenta el espectro de influencias sobre la salud que impactan en el individuo constituye el fundamento de una sólida atención complementaria de la salud. Como se podrá ver más adelante en este mismo capítulo, esto no sólo exige poner atención sobre los patrones estructurales y funcionales asociados con el dolor o la disfunción sino también sobre la buena o mala alimentación del individuo; sobre si existen o no intolerancias alimentarias asociadas con sus síntomas; sobre cómo sus creencias y actitudes impactan en su afección y su deseo y capacidad para emprender un programa de rehabilitación. No pertenece a la esfera de la práctica o del conjunto de habilidades y terapias manejar todas esas influencias sobre la salud, pero eso no debería impedir que tomaran conciencia de su potencial incidencia en la recuperación. Cuanto menos, podrán aconsejar en relación con fuentes de información y atención profesional apropiadas. A menudo en los procesos de dolor crónico lo ideal es el abordaje en equipo, como se explicará en las notas referidas a terapia cognitivoconductual que se presentan más adelante en este capítulo. Dar sentido a lo que está sucediendo en un cuerpo que se está adaptando a las tensiones de la vida se requiere un marco (o varios de ellos) de evaluación y mapas de normalidad (relativa) con los cuales confrontar el estado actual de la persona. Esto podría requerir de todos o algunos de los elementos siguientes. ● Evaluación de los músculos respecto de su fuerza o debilidad. ● Evaluación del «acortamiento» relativo de los músculos. ● Examen del margen de movimiento de los tejidos blandos y las articulaciones. ● Evaluación de la presencia, ausencia o hiperactividad de los reflejos neurales. ● Evaluación de la presencia de estructuras localizadas con actividad refleja, como puntos gatillo miofasciales, o de hiperreactividad vertebral (facilitación segmentaria). ● Evaluación de la (a)simetría postural. 95 3. Aplic. clínica 96 085- 236 29/9/06 15:52 Página 96 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I Evaluación de la función de la marcha. Evaluación de la función respiratoria. ● Consideración de las influencias nutricionales y del estilo de vida. ● Conocimiento de las influencias psicosociales. ● ● UN EJEMPLO BIOMECÁNICO En la exposición previa acerca del síndrome cruzado superior (pág. 55) vimos un ejemplo de una cantidad de estos elementos de evaluación interactuando. Este particular patrón postural disfuncional (síndrome cruzado superior) incluyó: ● Un desequilibrio postural observable, con la cabeza adelantada respecto de su centro de gravedad, el mentón asomado hacia delante, lordosis cervical y cifosis dorsal aumentadas y postura redondeada de los hombros. ● Un acortamiento de los músculos posturales de la región, identificable mediante la utilización de las evaluaciones que se describirán en un capítulo posterior. ● Una mala coordinación demostrable entre los músculos, ya que los que se han vuelto hipertónicos estarán inhibiendo a sus antagonistas (por ejemplo, elevador de la escápula tenso, serrato anterior laxo), como lo demuestran los métodos de evaluación funcional de Janda (1982) descritos en el Capítulo 5. ● La presencia de puntos gatillo miofasciales activos en sitios clave predecibles (por ejemplo, en el trapecio superior o el esternocleidomastoideo), que pueden identificarse por medio de palpación, como se describió en el Capítulo 6, y por métodos palpatorios para la evaluación neuromuscular (abordajes estadounidenses y europeos modernos) descritos en la sección de aplicaciones clínicas de este libro. ● Una probable disfunción del manguito de los rotadores debida a alteración de la posición de la fosa glenoidea en relación con el húmero. ● Restricciones o desequilibrios en las regiones torácica superior, cervical, atlantooccipital y temporomandibular, que pueden evaluarse por palpación normal y métodos de evaluación. ● Una función respiratoria alterada, que puede evaluarse con auxilio de los métodos descritos en el Capítulo 14. ● Además, es posible que existan indicios de factores emocionales o psicosociales que podrían estar en conexión directa o indirecta con los síntomas de presentación. Los antecedentes del sujeto y sus síntomas de presentación deben confrontarse con esta acumulación de patrones disfuncionales. Al hacerlo surge un cuadro que sugiere una línea de acción a seguir para reducir a un mínimo los síntomas actuales y dar lugar a la rehabilitación con miras a un estado más normal. Esto evitaría o reduciría asimismo las probabilidades de una recurrencia. A menos que la causa de los problemas de la persona se relacione con un traumatismo específico, es probable que los patrones disfuncionales actuales representen el intento del cuerpo por adaptarse a cualesquiera tensiones debidas a uso excesivo, mal uso, abuso o desuso a que se lo haya sometido. El tratamiento debe ocuparse de estos cambios adaptativos en el mayor grado posible, así como de ayudar a recuperar la conciencia del funcionamiento normal, en tanto se evalúan por otra parte las maneras de prevenir el retorno a los mismos patrones provocadores de los síntomas. Si todos estos elementos no se incorporan al tratamiento, en el mejor de los casos los resultados se verán a corto plazo. Si la finalidad es llegar al éxito verdadero, el programa debería incluir: ● Atención de las modificaciones producidas en los tejidos blandos (tensión anormal, fibrosis, etc.) –probablemente mediante masajes, TNM, TEM, TLM, TLP y/o articulación/movilización. ● Desactivación de los puntos gatillo miofasciales –probablemente mediante masajes, TNM, TEM, TLM, TLP y/o articulación/movilización. ● Liberación y estiramiento de los tejidos blandos acortados –mediante la utilización de TLM, TEM u otros procedimientos de estiramiento, incluido el yoga. ● Fortalecimiento de las estructuras debilitadas –mediante ejercicios y métodos de rehabilitación, tales como el Pilates. ● Reeducación propioceptiva –mediante métodos de terapia física (por ejemplo, la tabla oscilante), así como métodos tales como los ideados por Trager (1987), Feldenkrais (1972), Pilates (Knaster, 1996), Hanna (1988) et al. ● Reeducación de la postura y la respiración –mediante abordajes de fisioterapia, así como Alexander, yoga, tai-chi y otros sistemas similares. ● Estrategias ergonómicas, nutricionales y de control del estrés, según corresponda. ● Atención a los elementos psicosociales que puedan constituir factores de peso en la etiología o el mantenimiento de los síntomas. ● Terapia ocupacional, que se especializa en la activación de mecanismos que imitan el estado de salud, determinando la capacidad funcional, incrementando la actividad que produzca una mayor «colaboración» que los ejercicios que se hacen de memoria y desarrollando estrategias adaptativas para que el individuo vuelva a tener un mayor nivel de autoconfianza y calidad de vida (Lewthwaite, 1990). Para evaluar los desequilibrios musculoesqueléticos son necesarios exámenes y evaluaciones específicos (véase Capítulos 9 y 10). También se requiere una visión más amplia, como la previamente descripta de Tom Myers (1997), quien sugiere «cadenas» de conexiones de tejidos blandos en las que son claves las estructuras fasciales (véase Capítulo 1). «LAXITUD Y TENSIÓN» COMO PARTE DEL MODELO BIOMECÁNICO Robert Ward (1997) ofrece un modelo conceptual diferente. Ward discute el concepto de «laxitud-tensión» como imagen necesaria para apreciar la tridimensionalidad al palpar o evaluar el cuerpo o parte de él. Esto puede involucrar zonas grandes o pequeñas en las que la asimetría interactiva produce áreas o estructuras «tensas y laxas» entre sí. Ward lo ilustra por medio de los ejemplos siguientes: ● Un(a) sacroilíaco/cadera «tensos» a un lado y «laxos» al otro. ● Un ECM «tenso» y escalenos «laxos» a un mismo lado. ● Un hombro «tenso» y el otro «laxo». 3. Aplic. clínica 085- 236 29/9/06 15:52 Página 97 EVALUACIÓN, TRATAMIENTO Y REHABILITACIÓN En la metodología de la liberación posicional (esfuerzo / contraesfuerzo, técnica funcional, etc., véanse Capítulos 9 y 10), los términos «aflojar» y «trabar» describen fenómenos similares. La evaluación de la «restricción» de los tejidos y de las sutiles cualidades de «sensación final» en tejidos blandos y articulaciones es un prerrequisito para la aplicación de un tratamiento correcto, ya sea de naturaleza directa o indirecta, activo o pasivo. Por cierto, el reconocimiento de estas características (sensación final, tenso/laxo, flojo/trabado) puede ser el factor decisivo en cuanto a qué enfoques terapéuticos se introducen y en qué secuencia. Ward (1997) sostiene: «Tenso sugiere trabado, en tanto que flojo sugiere laxitud de articulaciones y/o tejidos blandos, con inhibición neural o sin ella». Estas barreras (tenso/laxo) se pueden observar también en referencia a los obstáculos que se buscan en la preparación de las técnicas directas (hacia la restricción, la tensión) e indirectas (hacia la laxitud, la flojedad). Desde el punto de vista clínico siempre vale la pena considerar si deben liberarse las barreras restrictivas en el caso de que ofrezcan algún tipo de protección. Como ejemplo, Van Wingerden (1997) describe que el apoyo tanto intrínseco como extrínseco de la articulación sacroilíaca proviene en parte del estado del bíceps femoral. Intrínsecamente, la influencia se ejerce por vía de la estrecha relación anatómica y fisiológica entre el bíceps femoral y el ligamento sacrotuberoso (frecuentemente se unen mediante una fuerte conexión tendinosa). Ward señala que «la fuerza del músculo bíceps femoral puede conducir a un aumento en la tensión del ligamento sacrotuberoso de varias maneras. Dado que la tensión aumentada del ligamento sacrotuberoso disminuye la amplitud del movimiento de la articulación sacroilíaca, el bíceps femoral puede desempeñar un papel en la estabilización de la ASI (Van Wingerden, 1997; véase también Vleeming et al. 1989). También destaca que en pacientes con dolor lumbar a menudo es dolorosa la flexión hacia delante al incrementarse la carga sobre la columna vertebral. Esto sucede tanto si la flexión se efectúa en la columna vertebral como si se produce en la articulaciones de la cadera (basculando la pelvis). Cuando los bíceps femorales están tensos y acortados impiden eficazmente la basculación de la pelvis. «A este respecto, un aumento de la tensión del bíceps femoral podría bien ser parte de un mecanismo reflejo artrocinemático defensivo del cuerpo destinado a disminuir la carga sobre la columna vertebral». Si esta situación se prolonga, los bíceps femorales se acortarán (véase el análisis de los efectos del estrés sobre los músculos posturales, en los Capítulos 4 y 5), posiblemente ejerciendo influencia sobre la disfunción sacroilíaca y de la columna lumbar. La decisión de tratar un biceps femoral tenso («trabado»), en consecuencia, debe tener en cuenta por qué está tenso y considerar que en ciertas circunstancias está brindando un soporte benéfico a la ASI o está reduciendo la tensión de la zona lumbar. Lewit (1996) y el concepto de «laxitud-tensión» Lewit hace notar que cuando hay un desequilibrio tal que una articulación o un músculo (o grupo muscular) de un lado del cuerpo difiere del homólogo el dolor se siente muchas veces sobre el lado «laxo». 97 Frecuentemente se observa un «complejo de tensión y laxitud», es decir, un lado restringido y el otro hipotónico. La desviación [Lewit se refiere al estiramiento de las estructuras fasciales] se examina y trata sobre la espalda, en dirección craneocaudal o caudocraneana, pero debería evaluarse y tratarse de manera circular alrededor del axis, en el cuello, y las extremidades. El tratamiento de los tejidos blandos y las barreras ● Los métodos de la TEM pueden utilizarse para identificar la barrera tensional y, mediante el uso de contracciones isométricas del agonista o el antagonista, intentar empujar esta barrera directamente hacia atrás o pasar a través de ella. ● La liberación miofascial (en su uso directo) también aplica la dirección de su fuerza directamente hacia la barrera de restricción. ● Por el contrario, los métodos de liberación posicional buscan las barreras indirectas «flojas» o «laxas». Este concepto quedará explicado cuando se describan los métodos de la liberación posicional, en el Capítulo 10. El dolor y el concepto de laxitud-tensión El dolor se asocia más comúnmente con estructuras firmes y constreñidas/trabadas, lo cual puede deberse a factores locales de uso excesivo/mal uso/abuso, tejido cicatrizal, influencias reflejas o control neural mediado centralmente. Cuando se le exige a un tejido tensionado que se contraiga o se estire por completo a menudo surge una experiencia de dolor. Paradójicamente, como manifestó Lewit antes, el dolor también se percibe con frecuencia en las zonas «laxas» del cuerpo, más que en las «tensas», lo cual puede implicar hipermovilidad y laxitud ligamentaria en la articulación o el área «laxas». Estas zonas (laxas, flojas) son vulnerables a la alteración y propensas a los episodios disfuncionales recurrentes (articulación SI, ATM, etc.). Cuadro 8.1 Ejercicio de palpación de laxitud-tensión (Ward, 1997). La persona se encuentra en posición supina. El profesional la toma de las muñecas. ● Se efectúa un movimiento lento de ambos brazos hasta la completa elevación por encima de la cabeza, mientras se presta particular atención a la simetría de la libertad de movimiento y a cualquier sensación de restricción que comience en el lugar de contacto con las muñecas pero que posiblemente comprometa a todo el cuerpo. ● Debe prestarse atención tanto a la calidad como a la amplitud del movimiento pasivo. ● El mismo ejercicio debe efectuarse con cada brazo por separado, así como simultáneamente, en tanto se presta atención a todas las sensaciones de restricción y a la sensación final asociadas. ● Señala Ward: «Con la práctica, la tensión y las cargas variables se perciben fácilmente desde las manos y muñecas hasta la fascia lumbodorsal y la pelvis». ● ● 3. Aplic. clínica 98 085- 236 29/9/06 15:52 Página 98 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I Los puntos gatillo miofasciales pueden desarrollarse en estructuras tanto «tensas» como «laxas» pero por lo general aparecen con mayor frecuencia y más marcadamente en aquellas que están trabadas, restringidas o tensas. Los puntos gatillo miofasciales continuarán desarrollándose si no se corrigen los factores etiológicos que los crearon y/o sostuvieron; a menos que los puntos gatillo sean desactivados, contribuirán a mantener los patrones posturales disfuncionales que aparezcan a posteriori. + + ++ ++ +++ +++ PATRONES TRIDIMENSIONALES Por lo general, las áreas de disfunción implican patrones de compromiso verticales, horizontales y «circundantes» (también descritos como cruzados, en espiral o «envolventes»). Ward presenta un «típico» patrón envolvente asociado con una zona lumbar izquierda tensa (que termina comprometiendo a todo el tronco y la región cervical), mientras las áreas «tensas» se dirigen a compensar las áreas laxas e inhibidas (o viceversa). «Tensión» en la cadera izquierda, cara posterior, la articulación SI, la porción lumbar del sistema erector de la columna y la parte inferior de la caja costal. ● «Laxitud» en la zona lumbar derecha. ● A la derecha, parte lateral y anterior de la caja costal tensa. ● Tensión en la entrada torácica izquierda, posteriormente. ● Tensión en las fijaciones craneocervicales izquierdas (que implica la mecánica mandibular). ● En cualquier sesión terapéutica dada, cuando las áreas en tensión son liberadas o aflojadas –aunque sólo sea hasta un cierto grado– las influencias inhibitorias sobre las áreas débiles «laxas» disminuyen, permitiendo el retorno del tono. Es en este momento cuando la persona debe introducir y practicar patrones de uso rehabilitadores, educativos y propiceptivos, de manera que lo que al principio se «sentía mal» en términos de postura y uso (postura y movimiento apropiados) se vuelva cómodo y comience a sentirse «correcto». Métodos para la restauración de la «simetría funcional en base a un patrón tridimensional» 1. Identificación de patrones de comodidad/traba-laxitud/tensión en un área corporal determinada o en el cuerpo como un todo. Ella puede provenir de la evaluación secuencial del acortamiento y la restricción musculares o de métodos palpatorios, como los descritos por Ward (véase antes), o cualquier otra evaluación comprehensiva del estado de los tejidos blandos del cuerpo globalmente considerado (Ward, 1997). 2. Métodos adecuados para el alivio de áreas identificadas como tensas, restringidas, trabadas (entre ellos posiblemente liberación miofascial, TEM, TNM, TLP, por separado o combinados, además de otros abordajes manuales). 3. Si las articulaciones no responden adecuadamente a la movilización de los tejidos blandos, puede incorporarse a esta secuencia el empleo de métodos de articulación/moviliza- A B C Figura 8.1 El desequilibrio muscular altera los mecanismos articulares. A: tono muscular simétrico. B: tono muscular desequilibrado. C: degeneración de la superficie articular (reproducido con permiso del Journal of Bodywork and Movement Therapies 1999; 3 (3):154). ción o impulso breve de alta velocidad, según sea conveniente para el estado del sujeto (edad, integridad estructural, estado inflamatorio, niveles de dolor, etc.) y el espectro de la práctica del profesional. 4. Identificación y adecuada desactivación (mediante la utilización de TNM u otros medios apropiados) de los puntos gatillo miofasciales contenidos en estas estructuras. Que el paso 2 preceda al paso 4 o viceversa es cuestión de juicio clínico (y de debate). También pueden producirse simultáneamente. 5. Los puntos gatillo siempre requieren el estiramiento de los tejidos afectados al final del tratamiento aplicado para su desactivación. 6. Reeducación y rehabilitación (incluidos los ejercicios realizados en el hogar) de la postura, la respiración y los patrones de uso, a fin de restaurar la integridad funcional y prevenir la recurrencia tanto como sea posible. 7. Si ha de lograrse la colaboración del sujeto, la ejercitación (en el hogar) debe ser focalizada, eficiente desde el punto de vista de la inversión de tiempo y de fácil comprensión, dentro de las capacidades del individuo. TRATAMIENTO DE LA DISFUNCIÓN DE LOS TEJIDOS BLANDOS Existen muchas formas de aplicar con ventaja los métodos manuales al sistema musculoesquelético. Los abordajes terapéuticos pueden clasificarse como directos e indirectos, activos y pasivos, suaves o mecánicamente invasores; todos son valiosos en el marco adecuado. En su gran mayoría, los métodos de tratamiento manual pueden agruparse bajo el encabezamiento de «neuromusculares», ya que se centran en los tejidos blandos, incluida la musculatura, e incorporan en su metodología las influencias sobre la función neural. Entre los métodos que se consideran aliados naturales de la terapia neuromuscular (TNM), tal como se aplican en Europa y Estados Unidos, se cuentan los siguientes: ● Las técnicas de energía muscular (TEM) (y otras formas de inducción de estiramiento o alivio). 3. Aplic. clínica 085- 236 29/9/06 15:52 Página 99 EVALUACIÓN, TRATAMIENTO Y REHABILITACIÓN ● Las técnicas de liberación posicional (TLP) (incluyendo el esfuerzo/contraesfuerzo (ECE), la técnica funcional, las técnicas craneosacras, etc.). ● La liberación miofascial (LMF) (que varía entre los polos dinámico y extremadamente suave). ● La presión manual directa (también llamada compresión isquémica, alivio de la presión en puntos gatillo, técnica de inhibición, acupresión). ● Variaciones manuales directas (como fricción transversa de las fibras, movilización específica de tejidos blandos, etc.). ● Métodos de liberación aplicados rítmicamente (incluyendo percusión y técnicas armónicas). ● Movilización de articulaciones asociadas (entre ellos, articulación, abordajes pulsantes rítmicos, como por ejemplo la técnica de Ruddy [Ruddy, 1962], el impulso breve de alta velocidad [IBAV]). ● Variaciones sobre estos temas básicos. Manipulación de los tejidos Lederman (1997) señala que, en efecto, existe sólo un limitado número de formas de tratamiento de los tejidos («modos de carga») y que en su mayoría las diversas «técnicas» directas empleadas por los fisioterapeutas son variaciones de ellas (Carlstedt y Nordin, 1989). Los abordajes indirectos que «descargan» los tejidos (es decir, se apartan de cualquier barrera de restricción percibida), como la técnica funcional osteopática y el esfuerzo/contraesfuerzo, no se incluyen en este resumen de abordajes directos. De acuerdo con Lederman, entre las variaciones de la posible aplicación de fuerzas terapéuticas directas (con agregados de los autores) pueden mencionarse las siguientes: 1. La carga tensional comprende factores tales como tracción, estiramiento, extensión y elongación. El objetivo es estirar los tejidos. El efecto, si se lo mantiene, es alentar un aumento de la acumulación de colágeno, logrando de esa manera tejidos más densos y fuertes. Las elongaciones constituyen una parte importante de los métodos rehabilitadores y, localmente, de la desactivación de los puntos gatillo. 2. La carga compresiva acorta y ensancha los tejidos, incrementando la presión y ejerciendo significativa influencia sobre el movimiento líquido. Con el tiempo también puede darse un cierto grado de elongación en dirección de la presión, si las estructuras subyacentes lo permiten (es decir, es limitada por cualquier superficie ósea que se encuentre por debajo de la compresión). Así como afecta la circulación, la compresión también ejerce influencia sobre las estructuras neurales (mecanorreceptores, etc.) y estimula la liberación de endorfinas. 3. La carga rotatoria produce una variedad de efectos hísticos, puesto que al mismo tiempo elonga y comprime efectivamente (algunas fibras), con las influencias circulatorias y/o neurales comentadas antes. Las técnicas que producen un efecto de «retorcimiento» de los tejidos blandos, o en las que las articulaciones son rotadas a medida que se articulan, producirán esta forma de carga sobre los tejidos blandos. Puede observarse que métodos manuales tales como las torsiones en «S» (en que los tejidos son estirados en dos direcciones al mismo tiempo, por ejemplo por acción de oposición 99 de los pulgares, véase Capítulo 12) simultáneamente comprimen, elongan y, en aquellas fibras cercanas a la transición, aplican carga rotatoria. 4. La carga de torsión, en efecto, es una combinación de compresión (sobre el lado cóncavo) y tensión (sobre el lado convexo). Tiene una influencia tanto de estiramiento como circulatoria. En un tejido blando local se aplica comúnmente una torsión con forma de «C», que puede sostenerse para estimular la elongación. 5. La carga de desplazamiento traslada un tejido lateralmente en relación con otro tejido. Se usa sobre todo en el trabajo articular; sin embargo, en tanto involucra a los tejidos blandos, tiene el efecto de compresión y elongación en la región de transición. 6. Las cargas combinadas comprenden la aplicación de variaciones combinadas de los modos de carga enumerados antes, dando lugar en los tejidos a complejos patrones de demanda adaptativa. Así por ejemplo, Lederman (1997) señala que un estiramiento que se combina con una curvatura lateral es más eficaz que la curvatura lateral o el estiramiento por separado, algo que la mayoría de los fisioterapeutas reconoce. 7. Además de las variaciones elegidas en cuanto a la carga (empujar, tirar, retorcer, curvar, desplazar) existen modificaciones adicionales, tales como: ● ¿Cuán fuerte? ¿Qué grado de fuerza se está empleando (de gramos a kilogramos)? ● ¿Cuán grande? ¿Cuál es el tamaño del área en que la fuerza se está aplicando (un nódulo del tamaño de una lenteja, un miembro entero o aun todo el cuerpo)? ● ¿Cuán lejos? ¿Cuál es la amplitud pretendida del movimiento inducido? El grado de fuerza determina en gran parte la amplitud: cuán lejos se desplazan los tejidos (milímetros o centímetros). ● ¿Cuán rápido? ¿Cuál es la velocidad con la que se aplica la fuerza (aplicación extremadamente rápida a sutilmente lenta)? ● ¿Cuán prolongado? ¿Cuál es el tiempo durante el cual la fuerza se mantiene (desde milisegundos a minutos)? ● ¿Cuán rítmico? ¿Qué tipo de ritmo se le imprime a la fuerza (de rápido a pausado, o sincrónico, por ejemplo, con la respiración o la frecuencia del pulso)? ● ¿Cuán constante? ¿Involucra la fuerza aplicada un movimiento o es estática (presión sostenida o deslizante)? ● ¿Activo, pasivo o mixto? ¿Participa el paciente activamente en alguno de los procesos (por ejemplo, ayudando en el estiramiento o resistiendo a la fuerza aplicada)? Sería ventajoso para el lector reflexionar acerca de cuáles de las variaciones de carga –y sus modificaciones para refinarlas, como se enumeró– es la incluida en un método o técnica particulares que esté empleando en la actualidad. No obstante, será extraño encontrar métodos directos que no incorporen estos elementos. NUTRICIÓN Y DOLOR: UNA PERSPECTIVA BIOQUÍMICA En relación con el dolor en general y con el desarrollo y la conducta de los puntos gatillo miofasciales en particular 3. Aplic. clínica 100 085- 236 29/9/06 15:52 Página 100 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I puede observarse una diversidad de influencias nutricionales. Entre ellas: ● ● ● las deficiencias nutricionales las alergias e intolerancias las estrategias antiinflamatorias. Estrategias terapéuticas nutricionales Robert Gerwin (1993), Profesor Adjunto de Neurología de la Johns Hopkins University, afirma que mientras que los métodos manuales (presión, punción, etc.) pueden desactivar los puntos gatillo miofasciales: El tratamiento del síndrome de dolor miofascial (SDM) recurrente requiere la consideración de los factores que perpetúan los desequilibrios mecánicos (estructurales, posturales, compresivos) y las anomalías bioquímicas sistémicas que interfieren con la capacidad de recuperación del músculo o que continuamente lo tensan, reactivando los puntos gatillo (Travell y Simons, 1983, 1992). Entre las «anomalías bioquímicas sistémicas» identificadas se encuentran «el hipotiroidismo, la insuficiencia de ácido fólico y la insuficiencia de hierro». Estos estados deficitarios se consideran importantes debido a su influencia sobre los sistemas enzimáticos. Las vitaminas actúan como cofactores en diferentes sistemas enzimáticos que en un momento dado pueden estar funcionando con ritmos diferentes. El nivel óptimo de una vitamina es aquel que permite el máximo funcionamiento de cada enzima de la cual es un cofactor esencial. Por consiguiente, los requerimientos vitamínicos cambian con el tiempo y las circunstancias. Así, la ingesta diaria de vitaminas debería servir de apoyo a este óptimo funcionamiento..., [siendo] afectada por factores del huésped tales como fumar o la inhibición competitiva establecida por fármacos. Travell y Simons insisten con absoluta claridad en que, si se quiere tratar adecuadamente el dolor miofascial, debe restaurarse el equilibrio nutricional: Cerca de la mitad de los pacientes que vemos con dolor miofascial crónico requiere para un alivio duradero la solución de sus deficiencias vitamínicas... En la mayoría de los pacientes deben tenerse en cuenta los factores nutricionales si ha de lograrse un alivio duradero del dolor. Nutrientes específicos y dolor miofascial ● Posible desarrollo de puntos gatillo en las fibras musculares de tipo II en la parte superior del cuerpo. Hierro (asociado con diversas enzimas sanguíneas, entre ellas la citocromooxidasa) A fin de evaluar los niveles actuales deben medirse los niveles séricos de ferritina. La deficiencia puede observarse más frecuentemente en las mujeres premenopáusicas cuya dieta es inadecuada para reemplazar el hierro perdido durante la menstruación. La pérdida de sangre puede asociarse también con la ingesta de AINE. Entre los síntomas se cuentan: ● fatiga anormal (el hierro es necesario para convertir la hormona tiroidea T4 en su forma activa T3, con lo que un factor de fatiga adicional puede ser la deficiencia de cualquiera de ellas) ● calambres musculares inducidos por el ejercicio ● intolerancia al frío. Selenio y vitamina E En un estudio a doble ciego se administraron diariamente como complemento 140 mg de selenio y 100 mg de alfa-tocoferol diarios, efectuándose la comparación con placebo. Los niveles de glutationperoxidasa se incrementaron en el 75% de 81 pacientes con dolor muscular y osteoartrítico incapacitante. Las reducciones de los índices de dolor fueron más pronunciadas en los pacientes tratados (Jameson, 1985). Simons et al. (1998) identificaron deficiencias nutricionales adicionales, entre ellas de los complejos vitamínicos C y B, implicadas en el desarrollo y la actividad de los puntos gatillo miofasciales. Es evidente que la fuente ideal de nutrientes es una comida bien seleccionada y apropiadamente preparada. Sea que se elija un patrón dietético de tipo omnívoro o vegetariano (o de otro tipo), el elemento clave sigue siendo la necesidad de nutrientes adecuados en forma de proteínas, hidratos de carbono complejos (vegetales frescos, legumbres y granos), ácidos grasos esenciales, frutas y líquidos. Las elecciones alimentarias pueden verse limitadas por factores económicos, intolerancias (véase más adelante), ignorancia o, más comúnmente, descuido de lo que se sabe que es lo apropiado, algo que la mayoría de las personas reconoce como un problema personal ocasional. Se sugiere como mínimo el agregado de un complemento multivitamínico con minerales a cualquier recomendación de cuidado personal ofrecida a los pacientes con disfunción musculoesquelética. Ácido fólico (asociado con la enzima tetrahidrofolato) Se ha sugerido que debe medirse su nivel sérico y sanguíneo, junto con el de la vitamina B12 (Gerwin, 1993). Cuando sus valores se hallan en el límite normal inferior, los síntomas pueden ser: Sensación no natural de frío (como en el hipotiroidismo, pero con niveles de colesterol más bien bajos que elevados). ● Tendencia a la diarrea (antes que estreñimiento, que se asocia con deficiencia de B12). ● Tendencia a inquietud en las extremidades inferiores, cefalea y trastornos del sueño. ● Alergia e intolerancia: influencias bioquímicas adicionales sobre el dolor En las décadas de 1920 y 1930, el doctor A. H. Rowe demostró que los dolores musculares crónicos generalizados –a menudo asociados con fatiga, náuseas, síntomas gastrointestinales, debilidad, cefaleas, somnolencia, confusión mental y lentitud de pensamiento, así como irritabilidad, desánimo y dolor corporal generalizado– tienen comúnmente una etiología alérgica. A este proceso lo llamó «toxemia alérgica» (Rowe, 1930, 1972). 3. Aplic. clínica 085- 236 29/9/06 15:52 Página 101 EVALUACIÓN, TRATAMIENTO Y REHABILITACIÓN Theron Randolph (1976) describió la «reacción alérgica sistémica», caracterizada por gran dolor muscular y/o relacionado con las articulaciones, con numerosos síntomas asociados. Estudió el fenómeno del dolor muscular en la alergia, reclamando que los médicos clínicos considerasen esta posibilidad en base a su prolongada experiencia de que se lo ha ignorado. El punto más importante para establecer un diagnóstico de trabajo tentativo de mialgia alérgica es pensar en ella. El hecho es que raramente se considera esa posibilidad, y más rara vez aún se la aborda con medidas diagnósticas y terapéuticas destinadas a identificar y evitar los estímulos ambientales incitadores y perpetuadores más frecuentes de esta afección, en particular los adictivos alimentarios específicos, la exposición ambiental a sustancias químicas y el polvo doméstico. Randolph señala que cuando se retira de la dieta un alergeno de los alimentos, pueden ser necesarios varios días antes de que se manifiesten los síntomas de «abstinencia». Durante el curso de un control ambiental amplio (ayuno o evitación múltiple), como el que se aplica en ecología clínica, la mialgia y artralgia son efectos especialmente habituales de la abstinencia, y sólo la fatiga excede su incidencia, así como, la debilidad, el hambre y la cefalea. Los síntomas miálgicos pueden no aparecer hasta el segundo o el tercer día de la evitación, comenzando a ceder después del cuarto día. Randolph advierte que al examinar la reacción (estimuladora) a los alergenos alimentarios (en oposición a los efectos de la abstinencia), el desencadenamiento de la mialgia y los síntomas relacionados puede no instalarse hasta 6 a 12 horas después de la ingestión (de un alimento que contiene un alergeno), lo cual puede causar confusión, ya que otros alimentos ingeridos más cerca en el tiempo de la exacerbación de los síntomas pueden aparecer como culpables. Entre otros signos que sugieren que la mialgia está relacionada con la intolerancia a los alimentos cabe mencionar la presencia de uno comúnmente asociado, las piernas inquietas (Ekbom, 1960). Cuando alguien presenta una reacción alérgica obvia a un alimento, puede considerársela el evento causal en la aparición de otros síntomas. En cambio, si las reacciones se producen muchas veces cada día y las respuestas se vuelven crónicas, puede ser más difícil hacer la conexión causa-efecto. Si con todo pueden conectarse determinados alimentos y síntomas como el dolor muscular, el interrogante principal sigue siendo vigente: ¿Cuál es la causa de la alergia? Una posibilidad es que la mucosa intestinal se haya vuelto excesivamente permeable, permitiendo de ese modo el ingreso de grandes moléculas al torrente sanguíneo, en el que una reacción defensiva es tanto predecible como apropiada. Tratamiento de la «mialgia alérgica» Randolph se afirma en su posición: «Evitación de los alimentos incriminados, de la exposición a sustancias químicas y, en ocasiones, de estimulantes ambientales menores.» Cómo lograr esto en un contexto diferente a una clínica o un hospital supone grandes obstáculos para el profesional –y para la persona–. Si los alimentos u otros irritantes son identificables, es del todo lógico evitarlos, puedan o no las causas 101 subyacentes (como una posible permeabilidad intestinal) afrontarse. De acuerdo con Fibromyalgia Network, la publicación oficial de los grupos de apoyo a pacientes con fibromialgia en los EE.UU., los alimentos más comúnmente identificados como causantes de dolor muscular en mucha gente son trigo y productos lácteos, azúcar, cafeína, aspartamo, alcohol y chocolate (Fibromyalgia Network Newsletter, 1993). Mantener una dieta libre de trigo y productos lácteos durante un período cualquiera no es tarea fácil, aun cuando algunos lo logran. Los temas relacionados con el acuerdo (un término sugerido actualmente como más apropiado que las palabras más frecuentemente utilizadas «cumplimiento» o «adhesión», que denotan obediencia pasiva) merecen especial atención, ya que la forma en que se presenta y explica la información puede significar una gran diferencia en la determinación mostrada por personas que ya están sufriendo al embarcarse en una modificación potencialmente estresante de sus estilos de vida. Estrategias nutricionales (bioquímicas) antiinflamatorias Existen estrategias dietéticas que tienen una influencia antiinflamatoria, ya que reducen los niveles de ácido araquidónico (una fuente importante de leucotrienos, que provocan la liberación de superóxidos por los neutrófilos y que es un factor contribuyente importante en el grado de inflamación experimentado). La primera prioridad de una dieta antiinflamatoria consiste en reducir o eliminar la grasa de los lácteos. ● La ingestión de leche, yogur y queso libres de grasas o con bajo contenido graso debe preferirse a las variedades con grasa entera, y la manteca debe suprimirse por completo (Moncada, 1986). ● La grasa de la carne debe evitarse totalmente y, dado que gran parte de la grasa cárnica es invisible, por un tiempo (o permanentemente) puede suprimirse de la dieta la carne misma. La piel de las aves debe evitarse. ● En los envases deben buscarse las grasas escondidas en productos tales como galletas y otros productos manufacturados, evitándolas. ● Es beneficioso comer pescado o ingerir aceite de pescado. Algunos peces, especialmente los de aguas frías como las del Atlántico Norte o Alaska, contienen niveles elevados de ácido eicosapentanoico (AEP) que ayuda a disminuir los niveles de ácido araquidónico y, de esa manera, a reducir la inflamación, ya sea que ésta se encuentre en una articulación, en el tracto digestivo o en una afección cutánea (como el eccema) o cualquier otra reacción alérgica violenta que implique inflamación. El aceite de pescado ejerce estos efectos antiinflamatorios sin interferir en los útiles papeles de algunas prostaglandinas, como la protección de las delicadas paredes del estómago y el mantenimiento del nivel correcto de coagulación sanguínea (a diferencia de algunos fármacos antiinflamatorios). La investigación ha demostrado que el uso del AEP en afecciones reumáticas y artríticas alivia la tumefacción, la ri- 3. Aplic. clínica 102 085- 236 29/9/06 15:52 Página 102 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I gidez y el dolor, aunque los beneficios no se hacen evidentes hasta después de 3 meses de iniciada la complementación con aceite de pescado, alcanzando su nivel más efectivo aproximadamente en 6 meses. Un estudio ciego experimental demostró que pacientes osteoartríticos (hombres y mujeres de 52 a 85 años de edad) que no habían respondido previamente a ibuprofeno solo (1.200 mg/día) mejoraron con AEP (10 ml/día más ibuprofeno) tanto el dolor como la funcionalidad luego de 6 meses en comparación con placebo (Ford-Hutchinson, 1985; Stammers, 1989). Para seguir esta estrategia (pero no si el paciente es alérgico al pescado), el sujeto debería: ● Comer pescados tales como arenque, sardina, salmón y caballa (sin freír) por lo menos dos veces por semana ● Ingerir cápsulas de AEP (10-15 por día) cuando la inflamación está en su peor momento y hasta que aparezca el alivio, siguiendo con una dosis de mantenimiento de 6 cápsulas diarias ● Considerar la opción vegetariana con complemento de aceite de semillas de lino (en iguales cantidades que el aceite de pescado mencionado antes). LOS FACTORES PSICOSOCIALES EN EL TRATAMIENTO DEL DOLOR: LA DIMENSIÓN COGNITIVA El quiropráctico Craig Liebenson (1996), un experto en rehabilitación de la columna vertebral, afirma que: Es un desafío motivar a los pacientes para que compartan la responsabilidad de su recuperación del dolor o la afección. Los escépticos insisten en que la colaboración del paciente con protocolos de autotratamiento es escasa y que por lo tanto éstos no deben siquiera intentarse. Sin embargo, en los trastornos de dolor crónico, en que la causa exacta de los síntomas puede identificarse solamente en un 15% de los casos, la participación del paciente en su programa terapéutico es absolutamente esencial (Waddell, 1998). El consejo de modificar una actividad específica destinado a reducir la exposición a una tensión repetitiva es uno de los aspectos de la educación del paciente (Waddell et al. 1996). Otro es el entrenamiento en ejercicios específicos para lograr la estabilización de una zona frecuentemente dolorosa (Liebenson, 1996; Richardson y Jull, 1995). Los pacientes que sienten que no tienen ningún control sobre sus síntomas presentan un riesgo mayor de desarrollar dolor crónico (Kendall et al. 1997). Una parte esencial de la atención de la persona que sufre dolor es enseñarle lo que puede hacer por sí mismo. Transformar a un paciente con dolor de un receptor pasivo de cuidados en un socio activo de su propia rehabilitación implica un cambio de paradigma de ver en el médico a alguien que cura a verlo como alguien que ayuda (Waddell et al. 1996). Cuando los proveedores de cuidados de salud prometen resolver o curar un dolor, sólo perpetúan la idea de que algo está mal y puede arreglarse (es decir, puede volver a ser puesto en su lugar). En la medicina del dolor, la probabilidad de recurrencia es alta (más del 70%), por lo cual es importante enseñarle a una persona a atenderse a sí misma, además de ofrecerle un cuidado paliativo. Un simple consejo respecto de la actividad es a menudo mejor que las formas más sofisticadas de atención tradicional, como la movilización o la ergonomía (Malmivaara et al. 1995). La promoción de una actitud positiva y la evitación de actitudes discapacitantes que acompañan el dolor son esenciales para la recuperación (Liebenson, 1996). En general, las personas con el más alto riesgo de desarrollar un dolor crónico han desarrollado escasas aptitudes para manejarlo (Kendall et al. 1997). Tenderán a magnificar su enfermedad y a sentir que no pueden hacer nada por sí mismos. Les resulta fácil volverse dependientes de la manipulación, los masajes, la medicación y diversas modalidades de terapia física. Una clave para lograr que una persona tome participación activa en su propio programa de rehabilitación es transformarla de alguien que evita un dolor en alguien que lo maneja (Troup y Videman, 1989; Waddell et al. 1996). En el caso de una lesión muy dolorosa o agudamente inestable puede ser aconsejable poner en un nivel de igualdad el dolor y el perjuicio. No obstante, en casos menos graves o por cierto en la fase subaguda o de recuperación el dolor no debe asociarse automáticamente con el perjuicio. En realidad, el objetivo del tratamiento puede ser la rigidez causada por el paciente, que se sobreprotege a sí mismo en la fase aguda. Es de esperar que los músculos y las articulaciones que pierden su movilidad cuando el paciente restringe sus actividades en la fase aguda causen molestias, y volver a movilizarlos puede causar dolor pero con seguridad no será perjudicial. CRITERIOS PARA EL TRATAMIENTO DEL DOLOR (Bradley, 1996) ● Ayudar a la persona a cambiar su creencia de que el problema no es manejable y está más allá de su control. ● Informar a la persona acerca de la enfermedad. ● Ayudar a la persona a pasar de un papel pasivo a un papel activo. ● Permitir que la persona se convierta en alguien que soluciona activamente el problema y desarrolle formas eficaces de responder al dolor, la emoción y el medio ambiente. ● Ayudar a la persona a controlar sus pensamientos, emociones y conductas y a identificar cómo los fenómenos internos y externos ejercen influencia sobre ellos. ● Apoyar el sentimiento de competencia de la persona en la ejecución de estrategias positivas. ● Ayudar a la persona a desarrollar una actitud positiva respecto de la ejercitación y el control personal de la salud. ● Ayudar a la persona a desarrollar un programa secuencial de actividades destinadas a reducir los efectos del desacondicionamiento físico. ● Ayudar a la persona a desarrollar estrategias de control que puedan continuarse y ampliarse una vez que haya finalizado el contacto con el equipo de tratamiento del dolor o los responsables de la atención de la salud. Control grupal del dolor En las clínicas dedicadas al tratamiento del dolor a menudo se ofrece trabajo grupal para lograr las metas mencionadas en la lista presentada inmediatamente antes. Las posibles razones para excluir a alguien de un tratamiento grupal del dolor son las que siguen (todas se manejan mejor individualmente que en un contexto grupal): ● Problemas psiquiátricos o psicológicos importantes (pacientes psicóticos, pacientes con enfermedad depresiva mayor actual, etc.). ● Abuso de drogas importante, incluidos medicamentos. 3. Aplic. clínica 085- 236 29/9/06 15:52 Página 103 EVALUACIÓN, TRATAMIENTO Y REHABILITACIÓN ● ● Enfermedad cardiorrespiratoria importante. Deformidad estructural grave. El factor litigio Un litigio en curso o la obtención de grandes sumas a manera de compensaciones no necesariamente es un impedimento para el tratamiento del dolor, siempre que la persona esté consciente de las consecuencias de una mejoría de su salud para su posición económica y pueda demostrar que está suficientemente motivada para cambiar pese a estas consideraciones y consecuencias (Watson, 2000). Por otra parte, el proceso de litigio en sí (incluidas las declaraciones, las pruebas de mejoría médica, las apariciones en los tribunales y otros procedimientos) puede provocar tensiones, y padecimientos, que constituyen desafíos emocionales que estimulan y provocan la respuesta dolorosa. Esta situación produce a menudo retrocesos en el proceso de recuperación. Otros obstáculos en el progreso del control del dolor (Gil et al. 1988; Keefe et al. 1996) ● Percepción distorsionada de la persona (y sus parejas o familiares) sobre la naturaleza de su dolor y discapacidad. ● Creencias basadas en diagnósticos anteriores (posiblemente incorrectos) y en fracasos terapéuticos («Pero el especialista dijo...»). ● Falta de esperanzas creadas por los profesionales (que a menudo no entienden las respuestas al dolor miofascial) cuyos pronósticos fueron limitantes («Usted debe aprender a vivir con eso»). ● Creencias disfuncionales acerca del dolor y la actividad («Si hago ejercicio seguro que empeoro»). ● Expectativas negativas acerca del futuro («Va a empeorar no importa lo que haga»). ● Trastornos psicológicos que pueden contribuir a la experiencia de dolor (por ejemplo, depresión y ansiedad). ● Falta de conciencia de la persona acerca del control que tiene sobre el dolor. ● Posibilidad de que la discapacidad ofrezca beneficios secundarios (¿qué beneficio recibe la persona por mantener su dolor o sus limitaciones?). Etapas de cambio en la modificación de la conducta DiClementi y Prochaska (1982) han desarrollado un útil modelo explicativo de las etapas de cambio. ● Aquellos que no perciben su conducta actual como un problema que requiere un cambio o que no desean cambiar son descritos como precontemplativos. ● Una persona que reconoce la necesidad de cambio se encuentra en la etapa de contemplación. ● Es improbable que los individuos precontemplativos modifiquen su conducta. ● Aquellos que están contemplando un cambio requieren ayuda para comenzar a planificar los cambios necesarios. ● El cumplimiento del programa forma parte de este proceso de cambio y se espera que el sujeto también haga 103 planes para acometer modificaciones en su hogar y en su entorno social. ● La siguiente etapa consiste en poner estos planes en marcha; se establecen los cambios conductuales y las metas acordadas. ● A menudo, las personas reinciden en viejos patrones cuando se enfrentan a tensiones y desafíos nuevos o adicionales, tales como el recrudecimiento del dolor, y deben ser preparadas al respecto. ● Los responsables de la atención de la salud deben permitir que las personas adquieran el conocimiento, las habilidades y las estrategias necesarios para evitar el regreso a viejas prácticas. EDUCACIÓN PARA EL BIENESTAR (Vlaeyen et al. 1996) La educación relacionada con la enfermedad y la salud da comienzo en la primera consulta. La educación inicial en el control del dolor debe brindar a la persona una información tal que le ayude a tomar una decisión fundada acerca de la participación en un programa. Éste debe ofrecer a las personas una fundamentación creíble para involucrarse en el control del dolor, así como información referida a: ● La entidad clínica propiamente dicha (un factor de gran importancia para la rehabilitación). ● Una orientación sencilla acerca de la fisiología del dolor (cómo se transmite el dolor, dónde se siente, qué significa). ● La ruptura de la asociación entre «dolor» y «perjuicio» (lo cual constituye toda una revelación para mucha gente: «Pensé que si dolía me haría daño»). ● Influencias ergonómicas sobre el dolor, lo que incluye educación y asesoramiento acerca de cómo levantar pesos en forma segura y qué posturas buscar en el trabajo, cómo sentarse y estar acostado en forma segura, sin crear tensiones. ● Los efectos del desacondicionamiento y los beneficios del ejercicio y un estilo de vida saludable. ESTABLECIMIENTO DE METAS Y PAUTAS (Bucklew, 1994; Gil et al. 1988) El ritmo de los ejercicios de rehabilitación es una estrategia que permite a las personas controlar las exacerbaciones dolorosas aprendiendo a regular la actividad y, una vez establecido un régimen de actividad pautada, incrementar gradualmente su nivel. Una parte del proceso de recuperación involucra necesariamente otorgar la sensación de poder, de tener las cosas bajo control, y esto puede lograrse de modo rápido o lento. El control aprendido cuando se experimenta el efecto de los ejercicios rehabilitadores sobre la afección constituye una fuerza de importancia en este proceso de otorgar la sensación de poder, ya que con qué frecuencia, con qué intensidad y durante cuánto tiempo el sujeto que aplicará el programa estará bajo su control y así también, en gran medida, los resultados. Las metas de la rehabilitación pueden clasificarse según tres campos diferentes: 1. Físico: La persona determina el número de ejercicios a realizar, o la duración del ejercicio y el nivel de dificultad. 3. Aplic. clínica 104 085- 236 29/9/06 15:52 Página 104 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I 2. Funcional: Este campo se relaciona con el logro de las tareas funcionales de la vida cotidiana, como son las tareas domésticas, los pasatiempos y otras tareas aprendidas en el programa. 3. Social: Se alienta a las personas a establecer metas relacionadas con el desempeño de las actividades en el entorno social más amplio. Las metas deben ser personalmente pertinentes, interesantes, mensurables y, por encima de todo, posibles de lograr. Ejercicio físico (Bennett, 1996) ● El ejercicio físico debe estar dirigido a enmendar los efectos negativos del desacondicionamiento. ● La clave para la participación y la aceptación de los efectos beneficiosos del ejercicio es reducir el temor que despierta la actividad («Puede doler pero no causará perjuicio»). ● Deben incorporarse actividades significativas para la persona, como las relacionadas con sus pasatiempos o intereses (por ejemplo, la jardinería), con algún tipo de adaptación, lo cual incrementará los niveles de actividad y alentará una participación más constante. Objetivos de una actividad física Superar los efectos del desacondicionamiento. Desafiar (y reducir) el temor de la persona a involucrarse en una actividad física. ● Reducir la alteración física y centrarse en las funciones recuperables. ● Incrementar la actividad física de manera segura y gradual. ● Ayudar a las personas a aceptar la responsabilidad de aumentar la capacidad funcional. ● Promover una visión positiva de la actividad física en el control personal de la salud. ● Introducir actividades funcionales que sean desafiantes para la rehabilitación. El ejercicio debe diseñarse para: ● ● ● ● ● Estirar, prolongar la longitud de los tejidos blandos. Movilizar las articulaciones. Mejorar el estado físico. Rehabilitación del dolor lumbar Respecto de la rehabilitación de la disfunción musculoesquelética dolorosa (este texto se relaciona con problemas lumbares pero los principios son universales), Liebenson (1996) sostiene: Las secuencias básicas para facilitar «un suave vínculo» y mejorar el control motor incluyen lo siguiente: ● Entrenar la toma de conciencia del control postural (en articulaciones con una amplitud del movimiento neutra) durante las actividades. ● Prescribir ejercicios para principiantes. ● Facilitar la actividad automática en los músculos «intrínsecos» por medio de la estimulación refleja. ● Avanzar hacia ejercicios más complicados (es decir: superficies lábiles, ejercicios de cuerpo entero). Transición hacia ejercicios específicos de la actividad. Transición hacia opciones de ejercicios realizados en grupos con determinados problemas de salud. ● ● Acuerdo Es muy preocupante que el acuerdo (léase cumplimiento, adhesión, participación) sea tan extremadamente pobre en lo que concierne a los programas de ejercicios (así como a otros programas de autoayuda para el mejoramiento de la salud), aun cuando los individuos sientan que el esfuerzo estaba produciendo beneficios. La investigación indica que la mayoría de los programas de rehabilitación informa una reducción en la participación en los ejercicios (Lewthwaite, 1990; Prochaska y Marcus, 1994). Wigers et al. (1996) hallaron durante el seguimiento que el 73% de los pacientes no continuó con un programa de ejercicios, aunque el 83% pensó que le hubiese ido mejor de continuar. No se registró si era parte de esta investigación el establecimiento de metas centradas en el paciente. La participación en los ejercicios es más probable cuando los individuos los encuentran interesantes y gratificantes. La investigación de la participación del paciente en su programa de recuperación en casos de fibromialgia ha detectado que un elemento clave es que cualquier cosa que se aconseje (ejercicios, autotratamiento, cambios en la dieta, etc.) debe tener lógica para el individuo, en sus propios términos, y que esto requiere la consideración de factores culturales, étnicos y educativos (Burckhardt, 1994; Martin, 1996). En general, la mayor parte de los expertos, entre ellos Lewit (1992), Liebenson (1996) y Lederman (1997) (véanse Lecturas complementarias), resalta la necesidad (en el tratamiento y la rehabilitación de la disfunción) de pasar tan rápidamente como sea posible de los métodos pasivos (controlados por un operador) a métodos activos (controlados por el paciente). El ritmo en que esto sucede depende en gran parte del grado de progreso, la reducción del dolor y la mejoría funcional. Temas relacionados con el consejo a los pacientes y el acuerdo (cumplimiento) Debe estimularse en las personas que presten atención a sus cuerpos y nunca hagan más de lo que consideren apropiado, con el fin de evitar severos retrocesos en el progreso al excederse de sus actuales capacidades. Es vital explicar muy detalladamente las estrategias rehabilitatorias, ya que la participación activa no es alta cuando se sugieren rutinas o métodos nuevos, a menos que sean bien comprendidos. Las rutinas y los métodos (a poner en práctica en el hogar) deben explicarse utilizando términos que la persona y su(s) cuidador(es) entiendan. Notas escritas o impresas, sobre todo con ilustraciones, ayudan mucho a apoyar y estimular el cumplimiento de los tratamientos acordados, en particular si se incluyen a modo de simples ejemplos de experiencias exitosas como modelo de un potencial beneficio. La información ofrecida, oral o escrita, debe anticipar las respuestas a las siguientes preguntas: ● ● ● ¿Por qué se sugiere esto? ¿Con qué frecuencia, cuánto? ¿Cómo me ayudará? 3. Aplic. clínica 085- 236 29/9/06 15:52 Página 105 EVALUACIÓN, TRATAMIENTO Y REHABILITACIÓN ¿Qué evidencias hay de su beneficio? ¿Qué reacciones podrían esperarse? ● ¿Qué debo hacer en caso de haber una reacción? ● ¿Puedo llamarlo o contactar con usted si no me siento bien después de los ejercicios (u otros tratamientos autoaplicados)? ● ● Es útil explicar que todo tratamiento requiere una respuesta (o respuestas varias) por parte del cuerpo, y que una «reacción» (algo que «se siente diferente») es normal y esperable y no necesariamente será causa de alarma, pese a lo cual está bien tomar contacto para asegurarse bien. Puede ser útil ofrecer un recordatorio de que los síntomas no siempre son malos y que un cambio en la dolencia hacia BIBLIOGRAFÍA 105 la normalidad puede ocurrir de manera fluctuante, con pequeños contratiempos en el camino. Puede ser útil explicar, en términos llanos, que existen muchos estresores que se están enfrentando y que es más probable que el progreso aparezca cuando se alivie una parte de la «carga», en especial si determinadas funciones (digestión, respiración, circulación, etc.) se desarrollan mejor. También será útil una comprensión básica de la homeostasis («los huesos rotos se arreglan, los cortes cicatrizan, los enfriamientos mejoran, todos ellos ejemplos de cómo el cuerpo trata siempre de curarse»), poniendo particular énfasis en la explicación de los procesos que operan en su afección. 3. Aplic. clínica 106 085- 236 29/9/06 15:52 Página 106 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I LECTURAS COMPLEMENTARIAS 3. Aplic. clínica 085- 236 29/9/06 15:52 Página 107 EN ESTE CAPÍTULO: Terapia neuromuscular: versión estadounidense 108 Factores biomecánicos 108 Factores bioquímicos 109 Factores psicosociales 109 Interacción de los factores biomecánicos, bioquímicos y psicosociales 110 Técnicas de la TNM contraindicadas en los estadios iniciales de una alteración aguda 110 TNM para el dolor crónico 110 Palpación y tratamiento 111 Herramientas terapéuticas 118 Técnica neuromuscular europea (de Lief) 119 Técnica del pulgar de la TNM 120 Técnica digital de la TNM de Lief 121 Uso de sustancias lubricantes 122 Variaciones 122 Compresión isquémica variable 122 Un marco de evaluación 123 Técnica de inhibición neuromuscular integrada 124 9 Las técnicas neuromusculares modernas Cuadro 9.1 Las raíces de las técnicas neuromusculares. Las técnicas de la terapia neuromuscular surgieron en los últimos 50 años casi simultáneamente tanto en Europa como en Estados Unidos. Desarrollada por primera vez por Stanley Lief y Boris Chaitow, la TNM al estilo europeo apareció entre mediados de la década de 1930 y los primeros años de la de 1940. Entrenados en quiropráctica y naturopatía, estos parientes (eran primos) desarrollaron conceptos globales aprendidos de maestros de la talla de Dewanchand Varma y Bernarr Macfadden. Lief y Chaitow desarrollaron y refinaron lo que denominaron «técnicas neuromusculares» como medio para la evaluación y el tratamiento de la disfunción de tejidos blandos en el mundialmente famoso centro de salud Champneys de Lief, en Tring, Hertfordshire, Inglaterra. Muchos osteópatas y naturópatas tomaron parte en la evolución de la terapia neuromuscular europea, entre ellos Peter Lief, Brian Youngs, Terry Moule, Leon Chaitow et al. La TNM se enseña ahora ampliamente en el contexto de la osteopatía y el masaje deportivo en Gran Bretaña, y constituye un módulo electivo de los cursos de grado del Bachillerato en Ciencias (BSc(Hons)) de Ciencias Complementarias de la Salud en la Universidad de Westminster, Londres. Unos pocos años después de que las técnicas neuromusculares se desarrollasen en Europa, del otro lado del océano, en Estados Unidos, Raymond Nimmo y James Vannerson comenzaron a escribir en su revista, Receptor-Tonus-Techniques, sobre sus experiencias acerca de lo que llamaron «nódulos nocivos». Paso a paso comenzó a emerger un sistema, sustentado en los escritos de Janet Travell y David Simons. El trabajo de Travell y Simons impactó a las comunidades médicas, odontológicas, de masajistas y otras comunidades terapéuticas con documentación, investigación y referencias en un campo de estudio por completo nuevo –los puntos gatillo miofasciales. Algunos de los estudiantes de Nimmo comenzaron a enseñar sus propios protocolos de TNM en base al trabajo de su maestro. En Estados Unidos, el acrónimo TNM adquirió el significado de terapia neuromuscular, más que de técnica. El Método St. John de la TNM y la versión estadounidense de la TNM se transformaron en dos sistemas prominentes que hasta el presente siguen centrándose fuertemente en las técnicas originales de Nimmo. Las versiones europea y estadounidense de la TNM ofrecen sutiles diferencias en cuanto a sus aplicaciones manuales, en tanto mantienen fundamentaciones similares en lo teórico. La terapia neuromuscular al estilo estadounidense utiliza el deslizamiento del pulgar o del resto de los dedos con una velocidad media para la detección de bandas contraídas o nódulos musculares, mientras que las técnicas neuromusculares de estilo europeo emplean un método de descubrimiento a paso lento basado en el barrido con el pulgar. También es diferente su énfasis en cuanto al método de aplicación de la compresión isquémica en el tratamiento de los puntos gatillo. Ambas versiones acentúan los programas domiciliarios y la participación del paciente en el proceso de recuperación. En este texto, la versión estadounidense de la TNM se presenta como fundamento para el desarrollo de habilidades palpatorias y técnicas terapéuticas, en tanto la versión europea la acompaña como abordaje alternativo. 107 3. Aplic. clínica 108 085- 236 29/9/06 15:52 Página 108 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I Cuadro 9.2 Confusión semántica. En relación con el término TNM hay confusión respecto de su empleo por algunos autores europeos, cuando describen lo que en verdad son variantes del tema de las contracciones isométricas (Dvorak et al. 1988). Estos métodos, todos los cuales forman parte de lo que en la medicina osteopática se conoce como técnicas de energía muscular (TEM), se describirán en el Cuadro 9.11. Dvorak et al. (1988) han enumerado diversos métodos de TEM como TNM, a saber: Denominan «TNM 1» a métodos que implican automovilización, destinados a estimular el movimiento una vez pasado un límite de resistencia. ● La contracción isométrica, que comprende la relajación postisométrica y el estiramiento pasivo consecutivo de los músculos agonistas, se describe como «TNM 2». ● Llaman «TNM 3» a la contracción isométrica de los antagonistas, que comprende la inhibición recíproca seguida por estiramiento. ● Al denominar a estos métodos TNM 1, 2 y 3 parecería que se agrega confusión semántica (en vez de resolverla), dado que ya habían sido adecuadamente mencionados en los textos de medicina manual general y de osteopatía. En realidad, casi todos los métodos manuales dedicados a los tejidos blandos o a las disfunciones articulares encierran una determinada proporción de elementos musculares y neurales, por lo que podrían recibir el nombre de «neuromusculares». Por vía de este ejercicio verbal parece ser poco lo que se gana. En este texto, cuando se usa la sigla TNM en relación con la versión estadounidense debe entenderse que indica terapias neuromusculares, tal como se las describe en el libro en general y en este capítulo en particular (es decir, como abordaje amplio dirigido a la disfunción musculoesquelética, lo que incluye los puntos gatillo miofasciales). Cuando la abreviatura TNM se usa en relación con el abordaje europeo, se debe entender que se refiere sólo a la técnica de evaluación y tratamiento de la disfunción musculoesquelética local, involucrando principalmente los puntos gatillo miofasciales, con utilización de técnicas digitales y/o de pulgar, y no la selección ecléctica de abordajes complementarios incorporados bajo el rótulo TNM en el sentido estadounidense. TERAPIA NEUROMUSCULAR: VERSIÓN ESTADOUNIDENSE En su versión estadounidense, tal como se la presenta en este volumen, la terapia neuromuscular (TNM) intenta actuar sobre una cantidad de características usualmente implicadas en la causa o la intensificación del dolor (o por lo menos tenerlas en cuenta) (Chaitow, 1996a). Entre otros, se trata de factores que afectan al cuerpo en su totalidad, a saber: ● ● ● ● ● ● desequilibrios y deficiencias nutricionales toxicidad (exógena y endógena) desequilibrios endocrinos estrés (físico o psicológico) postura (incluyendo los patrones de uso) tendencias hiperventilatorias, así como estados disfuncionales locales tales como: ● ● ● ● hipertonía isquemia inflamación puntos gatillo ● compresión o atrapamiento neurales. Estos «componentes del dolor y la disfunción» constituyen áreas particularmente significativas de influencia sobre la percepción del dolor, su intensidad y su distribución a todo lo largo del cuerpo humano, así como sobre el mantenimiento de estados disfuncionales. Éstos y otros factores pueden ser ampliamente agrupados bajo los encabezamientos siguientes: ● biomecánicos (disfunción postural, tendencias hiperventilatorias, hipertonicidad, compresión neural, actividad de puntos gatillo) ● bioquímicos (nutrición, isquemia, inflamación, tendencias hiperventilatorias) ● psicosociales (estrés, tendencias hiperventilatorias). Para resolver o modificar tantas influencias etiológicas o perpetuantes como sea posible es necesario detectar cuáles de ellas (u otras) ejercen impacto sobre el dolor musculoesquelético (Simons et al. 1998), sin crear más sufrimiento ni requerimientos excesivos de adaptación. A menos que esto se logre en forma global y efectiva, los resultados de la intervención terapéutica podrían ser insatisfactorios (DeLany, 1999). Factores biomecánicos Los puntos gatillo (PG) se localizan principalmente en los tejidos miofasciales. Se trata de puntos hiperirritables presentes en las bandas tensionales, usualmente dolorosos a la compresión, que (cuando están activos) dan origen a dolor referido (y a otras sensaciones), dolor a la palpación, trastornos motores y respuestas autónomas en otros tejidos corporales (véase Capítulo 6). Los puntos gatillo miofasciales pueden formarse en los músculos (centrales) o en tendones e inserciones periósticas (puntos gatillo de inserción). Los puntos gatillo pueden hallarse asimismo en piel, fascia, ligamentos, periostio, superficies articulares y quizás en órganos viscerales. Sin embargo no se los considera PG miofasciales, ya que aparentemente difieren en cuanto a los mecanismos asociados con la disfunción de placa terminal motora en los tejidos miofasciales (Simons et al. 1998). El desarrollo de los puntos gatillo aún no está del todo comprendido, pero sus localizaciones y patrones de referencia son bastante predecibles. La TNM identifica y desactiva los puntos gatillo por medio de métodos de compresión isquémica (también conocidos como liberación de presión en puntos gatillo). La elongación de las fibras acortadas en que se encuentran los puntos (estiramiento) también es parte del proceso de tratamiento de los puntos gatillo y de la abolición de los factores subyacentes que ayudaron a crearlos (Simons et al. 1998). Los atrapamientos/compresiones de nervios pueden ser producidos por la presión ejercida sobre las estructuras neurales por los tejidos blandos, entre ellos músculos, tendones, discos, ligamentos, fascia o piel, o por vía de la más directa presión ósea (por ejemplo, un espolón artrítico). La(s) estructura(s) que interfiere(n) con la función neural normal se conoce(n) como «interfase mecánica». La causa subyacente de estas situaciones de atrapamiento/compresión puede consistir en incidentes traumáticos o ser resultado de patrones de sobreuso o uso erróneo (trabajo, deporte, hábitos posturales, etc.). 3. Aplic. clínica 085- 236 29/9/06 15:52 Página 109 LAS TÉCNICAS NEUROMUSCULARES MODERNAS Para evaluar la posibilidad de atrapamiento/compresión es necesario tener presentes las vías neurales, así como qué tejidos duros pueden agolparse sobre el nervio y/o qué tejidos blandos pueden atraparlo (véanse notas acerca del trabajo de Butler en el Capítulo 13, pág. 369, relacionadas con el dolor de hombro y brazo). Así por ejemplo, al examinar el dolor en un brazo la presión puede haber sido ejercida sobre las raíces nerviosas en la médula por discos herniados, osteófitos o subluxaciones; por los músculos escalenos, al viajar los nervios entre ellos o a su través; por la clavícula o la primera costilla; por el pectoral menor; o por tejidos de la extremidad superior, como los músculos tríceps o supinador. Por otra parte, la misma posición de la extremidad superior puede crear tensión en el plexo braquial y su vaina fascial, o elongarlo. La TNM intenta identificar estos atrapamientos y compresiones y utilizar métodos manuales y ejercicios rehabilitadores para modificarlos o corregirlos cada vez que sea posible. Influencias posturales (y del uso). Sigue en debate cuál es el grado anatómicamente correcto de alineación del sistema musculoesquelético, la así llamada postura «correcta». Los expertos, incluso Feldenkrais (1972) y Hanna (1988), sugieren que de hecho cierto grado de asimetría constituye la norma, pero que dentro de tal asimetría debería haber un equilibrio funcional, un abanico de movimiento, etc., relativamente «normales», teniendo en cuenta las características genéticas (por ejemplo, la hiperflexibilidad), el tipo corporal y la edad. Janda (1982) y Lewit (1992), entre otros, han identificado patrones disfuncionales que modifican regiones relacionadas entre sí (véase la exposición acerca del síndrome cruzado en el Capítulo 5, pág. 55). La TNM busca corregir los patrones posturales disfuncionales por liberación de una tensión estresante en los tejidos musculares y fasciales. Usualmente se organiza un programa domiciliario individualizado que incluya la toma de conciencia de los hábitos posturales y de uso indeseables y mejorados, el estiramiento apropiado y los procedimientos de fortalecimiento. Bajo el encabezamiento general de «influencias posturales» deben considerarse los hábitos de uso, tanto sea que impliquen el sobreuso, el uso erróneo o el abuso (esfuerzos repetidos, tendencias respiratorias hiperventilatorias o posiciones sedente, de pie o de sueño inadecuadas). Factores bioquímicos La isquemia es una insuficiencia de flujo sanguíneo (y por consiguiente de oxígeno y nutrientes) causada por lo general por espasmo o contractura musculares. Si la isquemia se prolonga, se acumulan productos de desecho dentro de los tejidos, lo que incrementa la neuroexcitabilidad (Cailliet, 1996). Esto puede predisponer a que se desarrolle una crisis energética local dentro del tejido muscular, con la resultante disminución del aporte de ATP en tanto la energía hística necesita aumentar (véase Capítulo 6) (Simons et al. 1998). La TNM evalúa y trata la isquemia mediante el empleo del effluerage (técnicas de deslizamiento), métodos de liberación de presión y elongación de fibras miofasciales acortadas (estiramiento), lo que estimula el flujo sanguíneo y el retorno a la longitud muscular normal. 109 La nutrición constituye un área de importancia en relación con el dolor y la disfunción musculoesqueléticos, comprendiendo todos los procesos incluidos en la ingesta de nutrientes necesarios para el metabolismo, la reparación y la normal reproducción celulares en todo el cuerpo. Incluye la ingestión, la digestión, la absorción, la asimilación y multitud de procesos asociados con dichas funciones. Una nutrición sana tiene en cuenta además la evitación de sustancias irritantes y estimulantes del sistema nervioso o tóxicas para el organismo (cafeína, cigarrillos, exposición a sustancias químicas, etc.). Los desequilibrios nutricionales pueden perpetuar la existencia de isquemia, puntos gatillo, neuroexcitación y las distorsiones posturales resultantes (Simons et al. 1998). Se tendrán en cuenta los niveles de vitaminas y minerales, se asegurará una ingesta líquida adecuada y se evaluarán los hábitos respiratorios (dado que tanto el oxígeno, como el dióxido de carbono, son factores de suma importancia para el estado nutricional del cuerpo humano). Por otro lado, deben identificarse las intolerancias y alergias alimentarias obvias u ocultas («enmascaradas»), con el fin de reducir al mínimo los numerosos efectos negativos a que estas reacciones pueden dar lugar, entre ellas una nocicepción aumentada y congestión linfática (Randolph, 1976). Influencias bioquímicas adicionales que requieren consideración son el equilibrio/desequilibrio endocrino (en caso de dolor miofascial sobre todo la tiroides) (Ferraccioli, 1990; Lowe y Honeyman-Lowe, 1998) y los procesos inflamatorios (descritos en detalle en el Capítulo 7). Una influencia bioquímica de importancia para el dolor es el equilibrio corporal entre oxígeno y dióxido de carbono, íntimamente conectado con los patrones respiratorios –una función biomecánica con enormes cargas psicosociales–. Esta interacción de «tres vías» se expone con más detalle en el Capítulo 4. Factores psicosociales La influencia del estrés emocional sobre el sistema musculoesquelético está más allá de toda duda (véase Capítulo 4). En este momento es suficiente señalar nuevamente que es fundamental considerar a los factores estresantes, tanto autogenerados como provenientes del exterior, como parte de la «carga» a la que se adapta el sujeto. El grado en que cada cual puede ser ayudado respecto del estrés emocional se relaciona de manera directa con cuánta carga es posible excluir, así como cuán eficientemente se está produciendo la adaptación. Por cierto, lo mismo puede decirse de las tensiones biomecánicas y bioquímicas. Como se ve, el papel del profesional comprende la educación y la estimulación del individuo (y sus funciones autorreguladoras, homeostáticas) para que maneje esta carga de manera más eficiente, así como para que pueda aliviar el estrés tanto como le sea posible. Esto comprendería mejorar la eficacia funcional y separar las influencias negativas, manualmente y por medio de rehabilitación; en ningún plano puede verse gráficamente mejor esta situación que en las modificaciones asociadas con la disfunción respiratoria (Chaitow, 2000; Selye, 1956). 3. Aplic. clínica 110 085- 236 29/9/06 15:52 Página 110 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I Interacción de los factores biomecánicos, bioquímicos y psicosociales Las influencias de naturaleza biomecánica, bioquímica y psicosocial no producen cambios aislados. La interacción entre ellas es profunda. ● La hiperventilación modifica la acidez sanguínea, altera la información neural (inicialmente hiper y luego hipo), crea sensaciones de ansiedad y aprensión e impacta directamente sobre los componentes estructurales de las regiones torácica y cervical, tanto se trate de músculos como de articulaciones (Gilbert, 1998). ● La alteración de la química (hipoglucemia, acidosis, etc.) afecta en forma directa al estado de ánimo, en tanto que la alteración de éste (depresión, ansiedad) modifica la química sanguínea tanto como modifica el tono muscular y, por implicación, el desarrollo de puntos gatillo (Brostoff, 1992). ● La alteración de la estructura (por ejemplo, la postura) modifica la función (la respiración, por ejemplo) y, por consiguiente, ejerce impacto sobre la química (por ejemplo, el equilibrio O2:CO2, la eficacia circulatoria y el aporte de nutrientes, etc.), lo que a su vez impacta sobre el estado de ánimo (Gilbert, 1998). Dentro de estas categorías (bioquímica, biomecánica y psicosocial) se encontrará la mayor parte de las más importantes influencias sobre la salud, siendo sus «subdivisiones» (tales como isquemia, desequilibrio postural, evolución de los puntos gatillo, atrapamientos y compresiones neurales, factores nutricionales y emocionales) de particular interés para la TNM. La TNM intenta identificar estos estados alterados en tanto ejercen influencia sobre el estado de la persona, así como intenta ofrecer una intervención terapéutica que reduzca la «carga» y/o asistir en las funciones autorreguladoras corporales (homeostasis) o, si ello es inapropiado o se halla fuera del espectro de la práctica, ofrecer derivación a los profesionales de la salud pertinentes. Tanto para el alivio físico de los tejidos (estiramiento, terapias de autoayuda, conciencia postural) como para la remoción de factores perpetuantes, entre ellos elecciones nutricionales, hábitos posturales, prácticas laborales y recreacionales, estrés y factores de estilo de vida (reposo, ejercicio, etc.) debe diseñarse un programa de atención domiciliario (véanse notas al respecto en el Capítulo 8, pág. 104). Se estimulan cambios en el estilo de vida destinados a eliminar las influencias resultantes de hábitos y elecciones potencialmente peligrosas hechas en el pasado. Técnicas de la TNM contraindicadas en los estadios iniciales de una alteración aguda Si en un lapso de 72 horas anterior al tratamiento se ha producido una lesión, se deberá tener gran cuidado de proteger los tejidos y modular el flujo sanguíneo y la tumefacción. En la mayoría de los casos, de modo natural el organismo «inmovilizará» la zona, a menudo produciendo tumefacción como parte del proceso de recuperación (Cailliet, 1996). El acrónimo RICE recuerda la atención apropiada durante las primeras 72 horas siguientes a la lesión de tejidos blandos: en inglés, rest, ice, compression, elevation (reposo, hie- lo, compresión, elevación). Las técnicas de la TNM no deben aplicarse directamente a los tejidos dañados en las 72 horas siguientes a la lesión, puesto que ello tendería a incrementar el flujo sanguíneo hacia los tejidos ya congestionados y reduciría la contractura de defensa natural necesario en esta fase de la recuperación. Cuando sea lo indicado, el paciente debe ser derivado para su atención médica, osteopática o quiropráctica calificada; para estimular el proceso de curación natural podrán utilizarse técnicas tales como el drenaje linfático y ciertas terapias de movimiento. Por otra parte, las técnicas de la TNM pueden ser empleadas en otras partes del cuerpo para reducir el distrés estructural global que con frecuencia acompaña a las lesiones. Así por ejemplo, cuando hay un esguince de tobillo la marcha compensatoria cambia y el uso de muletas y la redistribución del peso pueden tensionar la zona lumbar, la cadera e incluso los músculos cervicales y de la mandíbula. La aplicación de TNM a estos músculos puede ayudar a reducir las adaptaciones estructurales que ya no serán necesarias más allá de la fase aguda, reduciendo así los efectos globales de la alteración. Después de las 72 horas la TNM puede ser cuidadosamente aplicada a los tejidos dañados, continuando su aplicación a las estructuras de sostén y los músculos implicados en los patrones compensatorios. Si el alcance del movimiento arroja dudas, como cuando se ha dado un latigazo moderado o importante, se sugiere la consulta con el médico a cargo a fin de evitar un posterior compromiso de las estructuras (en este caso discos, ligamentos o vértebras del cuello) que puedan haber sido dañadas por la lesión. TNM para el dolor crónico Se considera dolor crónico al que subsiste durante por lo menos 3 meses después de haberse producido una lesión o un «insulto» a los tejidos (Stedman´s medical dictionary, 1998). El estadio subagudo es el que se encuentra entre el agudo y el crónico; en ese momento ha dado inicio cierto grado de reorganización y el estadio de la inflamación aguda ha pasado. Constantemente se evalúa y ajusta el tratamiento activo apropiado para el cuadro actual de la persona, dado que la salud de los tejidos cambia. Es importante recordar que es la extensión del dolor y la inflamación actuales lo que define en cuál de estos estadios se halla el tejido, y no el tiempo transcurrido desde la lesión. Para el momento en que la inflamación aguda ha cedido se sugiere una serie de etapas rehabilitatorias para el tratamiento de los tejidos blandos, según el orden que se presenta a continuación. ● Aplicar técnicas apropiadas para tejidos blandos con el objetivo de reducir el espasmo y la isquemia, incrementar el drenaje de los tejidos blandos y desactivar los puntos gatillo. ● Introducir los apropiados métodos activos, pasivos y autoaplicados de estiramiento, para restaurar la flexibilidad normal. ● Estimular formas de ejercicio atinadamente seleccionadas para restaurar el tono y la fuerza normales. ● Cuando corresponda, introducir ejercicios de condicionamiento y entrenamiento con pesas, con el fin de restaurar la resistencia y la eficiencia cardiovascular normales. 3. Aplic. clínica 085- 236 29/9/06 15:52 Página 111 LAS TÉCNICAS NEUROMUSCULARES MODERNAS La secuencia con que se introducen estos pasos de recuperación es importante (véase Cuadro 9.3) (DeLany, 1994). De ser oportuno, los últimos dos pasos pueden dar comienzo en cualquier momento; en cambio, en la mayor parte de los casos, los primeros cuatro pasos deben seguir el orden secuencial presentado. La experiencia clínica indica que la recuperación puede verse comprometida y los síntomas pueden prolongarse si no se tienen en cuenta todos los elementos de la secuencia de rehabilitación sugerida. Así por ejemplo, si el ejercicio o el entrenamiento con pesas se inician antes de la desactivación de los puntos gatillo y la eliminación de las contracturas, la afección podría empeorar y la recuperación podría verse demorada. En caso de tejidos traumatizados poco tiempo atrás, el trabajo con tejidos profundos y el estiramiento aplicados demasiado tempranamente podrían incrementar la alteración y reinflamar los tejidos en recuperación. Una vez que los tejidos traumatizados ya no están inflamados o son particularmente dolorosos, los elementos iniciales –reducción del espasmo y la isquemia, estimulación del drenaje y comienzo (cauteloso) del estiramiento–, así como los ejercicios de tonificación y fortalecimiento, pueden introducirse usualmente en forma segura en la primera sesión terapéutica. El dolor siempre debe ser respetado, como señal de que cualquier cosa que se haga será inapropiada en relación con el estado fisiológico actual de la zona. Los tejidos que respondan con dolor al movimiento activo o pasivo deben ser tratados con particular cuidado y precaución, en especial cuando el dolor es desencadenado ya por una provocación pequeña. Por lo general, el movimiento pasivo suave puede acompañar de modo seguro a la manipulación de los tejidos blandos; en cambio, los ejercicios más globales, sobre todo aquéllos que utilizan pesas, deben ser dejados de lado hasta que los tejidos respondan al movimiento activo y pasivo sin dolor. alteración fuerza tensil del tejido ● Ayudar a la función propioceptiva y la coordinación mediante el empleo de abordajes rehabilitadores estándar. ● Enseñar y/o estimular métodos para mejorar la postura y el uso del cuerpo, así como ejercicios para la restauración de los patrones respiratorios normales. En combinación con los abordajes mencionados son metas de cualquier estadio la postura, el uso del cuerpo y el trabajo respiratorio. 111 fuerza tensil fase inflamatoria regeneración y remodelamiento Tiempo Tiempo (depende de la extensión de la alteración) Aproximada- Desde mente entre aproximadamente los días 4 y 6. los días 5 a 14. Puede durar unas pocas semanas. Comienza alrededor del día 21, y dura aproximadamente hasta el día 60. Procesos fisiológicos Inicialmente, coagulación sanguínea. Predominantemente, células inmunes y células que limpian el sitio de la herida. Muy poco colágeno. Aumento del número de fibroblastos y miofibroblastos. Aumento de la deposición y la remoción de colágeno. Contracción cicatrizal. Los fibroblastos permanecen activos. El recambio de colágeno sigue siendo elevado. Los miofibroblastos desaparecen, la contracción cicatrizal cesa. Después del día 60 decrece el contenido cicatrizal, con reducción del recambio de colágeno. Respuesta al esfuerzo mecánico Ausencia de fuerza tensil. Mala respuesta al esfuerzo mecánico. Los fibroblastos y Mejor conducta el colágeno se mecánica de la alinean a lo largo cicatriz. de las líneas de esfuerzo. Mejor formación de vasos sanguíneos a lo largo de las líneas de esfuerzo. Recambio normal de colágeno. Figura 9.1 Estadios del proceso de reparación. Palpación y tratamiento Cuadro 9.3 Resumen de la secuencia de rehabilitación. ● Reducir el espasmo y la isquemia, mejorar el drenaje, desactivar los puntos gatillo. ● Restaurar la flexibilidad (elongación). ● Restaurar el tono (fortalecimiento). ● Mejorar la resistencia global y la eficiencia cardiovascular. ● Restaurar la función propioceptiva y la coordinación. ● Mejorar los hábitos posturales, el uso del cuerpo (activo y estacionario) y la respiración. Las técnicas de TNM descritas en capítulos posteriores incluyen paso por paso los procedimientos terapéuticos para cada músculo descrito. Estos procedimientos se fundamentan en un marco general de evaluación y tratamiento. La selección de abordajes terapéuticos alternativos o adicionales dependerá del entrenamiento del profesional, de modo que para la liberación de un tono excesivo, el alivio del dolor y el mejoramiento de la amplitud del movimiento en una situación dada podría ser efectiva una cantidad de abordajes manuales. En consecuencia, las recomendaciones específicas para la manipulación de los tejidos blandos serán acompañadas por sugerencias de modalidades y métodos alternativos o de apoyo, que se describirán en detalle. 3. Aplic. clínica 112 085- 236 29/9/06 15:52 Página 112 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I En base a la experiencia clínica de los autores (y de los expertos citados en el texto) se sugiere utilizar la siguiente guía general para la atención de la mayor parte de los problemas hísticos miofasciales. ● El tejido más superficial es usualmente tratado antes que las capas más profundas. ● Las porciones proximales de una extremidad son tratadas («ablandadas») antes que las porciones distales, de manera de remover las restricciones proximales al flujo linfático antes de que se incremente el movimiento distal de la linfa. ● En un músculo con dos articulaciones se evalúan ambas; en músculos que unen múltiples articulaciones, se evalúan todas ellas. Así por ejemplo, si se examina el tríceps se examinarán las articulaciones tanto glenohumeral como del codo; si se trata del extensor de los dedos se evaluarán la muñeca y todas las articulaciones falángicas a que llega dicho músculo. ● La mayoría de los puntos gatillo miofasciales se encuentra en la zona de la placa terminal (centro de la fibra) de un músculo, o bien en sus sitios de fijación (véase Capítulo 6) (Simons et al. 1998). ● Otros puntos gatillo pueden hallarse en piel, fascia, periostio y superficies articulares. ● El conocimiento de la anatomía de cada músculo, incluidas su inervación y la estructuración de sus fibras y de los músculos suprayacentes y subyacentes, ayudará mucho al profesional a localizar rápidamente los músculos apropiados y sus puntos gatillo. ● Cuando haya múltiples áreas dolorosas se propone una regla práctica general, basada en la experiencia clínica: Cuadro 9.4 Efectos de la compresión aplicada. Cuando los tejidos reciben presión digital se observan simultáneamente diversos efectos. 1. Como resultado de la interferencia con la eficiencia circulatoria surge cierto grado de isquemia, que revertirá cuando ceda la presión (Simons et al. 1998). 2. La inhibición neural (término osteopático) se logra por medio de una salva sostenida de información eferente, proveniente de la presión constante (Ward, 1997). 3. El estiramiento mecánico de los tejidos se produce cuando se alcanza la barrera elástica y da comienzo el proceso de «distorsión» (Cantu y Grodin, 1992). 4. Hay una posible influencia piezoeléctrica que modifica los tejidos que se encuentran en un relativo estado de sol hacia un estado más cercano al gel (Athenstaedt, 1974; Barnes, 1996), dado que los coloides modifican su estado cuando se aplican fuerzas de cizallamiento (véase Tejido conectivo). 5. Se estimulan los mecanorreceptores, y se inicia una interferencia con los mensajes de dolor que alcanzan el encéfalo (teoría de la puerta de entrada) (Melzack y Wall, 1988). 6. En el cerebro y el SNC se desencadena una liberación local de endorfinas y encefalinas (Baldry, 1993). 7. La presión directa produce a menudo la rápida liberación de la banda tensional asociada con los puntos gatillo (Simons et al. 1998). 8. Los conceptos de acupuntura y acupresura asocian la presión digital con una alteración del flujo de energía a lo largo de hipotéticos meridianos (Chaitow, 1990). Cuadro 9.5 Establecimiento de un índice de dolor miofascial. 1. Tratar en primer lugar los puntos gatillo más proximales 2. más mediales y 3. más dolorosos. 4. Evitar el tratamiento exagerado de toda la estructura, así como de los tejidos individuales. 5. El tratamiento de más de cinco puntos activos en una sesión cualquiera podría imponer una carga adaptativa al sujeto, lo que podría ser extremadamente estresante. Si la persona es frágil o muestra síntomas de fatiga y susceptibilidad, el sentido común sugiere tratar menos de cinco puntos gatillo activos por sesión. El examen y el tratamiento de la TNM, si bien notoriamente efectivos, pueden ser incómodos para el receptor, dado que uno de sus objetivos es localizar áreas de tejido blando disfuncional dolorosas a la palpación y luego aplicar un grado apropiado de presión. La compresión empleada posee el efecto de reducir los grados inapropiados de hipertonicidad, aparentemente por medio de liberación de los sarcómeros contraídos en el nódulo del PG (Simons et al. 1998), lo que permite un funcionamiento más normal de los tejidos comprometidos. La posible incomodidad temporal debe evaluarse y hay que ajustarse a ella, para evitar un tratamiento excesivo. Es útil establecer en combinación con el paciente una «escala de incomodidad» que le permita cierto control sobre el proceso y ayude a impedir el empleo de demasiada presión. Se sugiere una escala en que 0 = ausencia de dolor y 10 = dolor insoportable. Respecto de las técnicas presoras, lo mejor es evitar presiones que induzcan un nivel de dolor de 8 a 10. Nota: Este concepto se trata más extensamente en el Capítulo 6. ● El término «umbral de presión» se utiliza para describir la mínima cantidad de presión requerida para producir una información de dolor y/o síntomas referidos. ● Es útil saber si el grado de presión empleado cambia antes y después del tratamiento. ● En el diagnóstico de la fibromialgia, los criterios diagnósticos dependen de 11 de 18 sitios de examen específicos con respuesta positiva (dolor intenso) bajo aplicación de una presión de 4 kg (American College of Rheumatologists, 1990). ● Puede usarse un algómetro (medidor de presión) para la medición objetiva del grado de presión necesario para producir síntomas. ● El algómetro también es una herramienta útil para ayudar a los profesionales a entrenarse ellos mismos en la aplicación de un grado normatizado de presión y «saber» cuánto están presionando. ● Los investigadores belgas Jonkheere y Pattyn (1998) utilizaron algómetros para identificar lo que denominan índice de dolor miofascial (IDM). ● Para su obtención se examinan diversas localizaciones estándar (por ejemplo, los 18 sitios a evaluar utilizados para el diagnóstico de la fibromialgia, mencionados en el Capítulo 6). De acuerdo con los resultados (peso total requerido para producir dolor dividido por el número de puntos investigados) se calcula el índice de dolor miofascial (IDM). ● El cálculo del IDM determina el grado máximo de presión que se requeriría para provocar dolor en un punto gatillo activo. ● Si se necesita una presión mayor que el IDM para producir síntomas, el punto no se considera «activo». Los investigadores belgas basaron su abordaje en el trabajo previo de Hong et al. (1996), quienes investigaron los umbrales de presión en los puntos gatillo y los tejidos blandos circundantes. 3. Aplic. clínica 085- 236 29/9/06 15:52 Página 113 LAS TÉCNICAS NEUROMUSCULARES MODERNAS Se pide a la persona que informe, a requerimiento o voluntariamente, si el nivel de la molestia percibida varía respecto de lo que juzga una puntuación de 5 a 7. Por debajo de 5 se trata usualmente de una presión inadecuada para lograr de los tejidos la facilitación de una respuesta terapéutica adecuada, en tanto una presión prolongada que desencadena un informe de dolor de una puntuación superior a 7 puede provocar en los tejidos una respuesta defensiva, tal como acortamiento reflejo o exacerbación de la inflamación (véanse estaciones de información, Capítulo 3). Las técnicas de tratamiento de tejidos blandos requieren a menudo el uso de una sustancia lubricante para evitar la irritación de la piel y facilitar un movimiento suave. Es mejor efectuar cualquier trabajo en primer lugar sobre piel seca, como en la liberación miofascial, en las evaluaciones cutáneas (buscando evidencias de humedad, aspereza, temperatura) o en el rodamiento cutáneo (Bindegewebsmassage, masaje de tejido conectivo). Con frecuencia la TNM incluye técnicas sobre piel seca previas a la lubricación, en particular en la región de la cintura escapular. Si la piel o los músculos necesitan ser elevados para su lubricación, es posible hacerlo mediante una cubierta, prenda de ropa, toalla de papel o papel tisú colocados sobre la piel. El lubricante también puede ser removido mediante un medio apropiado con base de alcohol. 113 ● La presión se aplica a través de la muñeca y longitudinalmente a través de las articulaciones de los pulgares, y no a través de los bordes mediales de los pulgares, como ocurriría si el deslizamiento se llevara a cabo con las puntas de los pulgares mirando una a la otra (Figura 9.2 B). Durante los deslizamientos de evaluación, el profesional toma constante cuenta de la información que está recibiendo al aplicar una presión variable. Al desarrollar habilidades palpatorias, este conocimiento se hace natural y no requiere una constante atención consciente como sucedía durante las primeras etapas de desarrollo de las destrezas manuales. Técnicas de deslizamiento, roce o presión deslizante Los roces deslizantes bajo lubricación ligera (effluerage) constituyen un componente importante y poderoso entre las aplicaciones manuales de la TNM. Estas suaves frotaciones son ideales para explorar el tejido en búsqueda de bandas isquémicas y/o puntos gatillo, y pueden seguir asimismo a las técnicas de compresión o manipulación. En tanto aumentan el flujo sanguíneo, «inundan» los tejidos y crean una contrapresión mecánica a la tensión intrahística, ayudan al profesional a familiarizarse con la modalidad individual, la tensión (muscular) interna y el grado de dolor a la palpación en los tejidos a evaluar y tratar. ● Para deslizarse más efectivamente sobre los tejidos, los dedos del profesional se abren levemente y «conducen» al pulgar. ● Los restantes dedos sostienen el peso de las manos y los brazos, lo que alivia al pulgar de esa responsabilidad. Como consecuencia, la presión ejercida por el pulgar es más fácilmente controlada y puede ser modificada al encontrarse con diversas tensiones en los tejidos. ● En la mayor parte de los casos, los dedos restantes estabilizan las manos, mientras que los pulgares constituyen la verdadera herramienta terapéutica. ● La muñeca debe permanecer estable de manera que las manos se muevan como una unidad, con movimiento pobre o nulo en la muñeca o en la articulación del pulgar. Un movimiento excesivo en muñecas o pulgares puede producir inflamación, irritación y disfunción articulares. ● Cuando se efectúa un deslizamiento bimanual, los bordes laterales de los pulgares se colocan uno al lado del otro o uno ligeramente por delante del otro, ambos señalando en la misma dirección, esto es, hacia el deslizamiento (Figura 9.2 A). A B Figura 9.2 A: Los dedos brindan soporte y aumentan el control durante la aplicación de la presión o el deslizamiento ejercidos por los pulgares. B: Aplicación incorrecta de las técnicas, que fuerza las articulaciones de los pulgares. 3. Aplic. clínica 114 085- 236 29/9/06 15:52 Página 114 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I La variación en la presión la determina una corriente constantemente fluctuante de información respecto del estado de los tejidos. Al moverse los pulgares y los dedos en general de tejidos normales a otros tensos, edematosos, fibróticos o fláccidos, el monto de presión requerido para la evaluación variará. Algunas zonas transmitirán una sensación de ser «duras» o tensas y la presión deberá ser aliviada más que incrementada para poder evaluar la calidad y la extensión del tejido denso. Después de la evaluación de la extensión del tejido comprometido (es decir, el tamaño de la región implicada, la sensación de profundidad del compromiso hístico, el grado de dolor a la palpación) puede incrementarse la presión, aunque sólo si es lo correcto. Algunas áreas se sentirán pastosas, si bien pueden ser extremadamente dolorosas a la presión (como en los puntos dolorosos de la fibromialgia), mientras otras podrán sentirse «fibrosas» o «viscosas». El deslizamiento del pulgar transversalmente a través de bandas tensionales puede dar lugar a una sensación de induración. Una vez localizadas las bandas, la evaluación longitudinal a lo largo de la banda ayudará a determinar la parte media de la fibra, donde se forma la mayor parte de los puntos gatillo. La palpación puede modificarse entonces para incluir la compresión y la palpación en pinzas, dependiendo de la disponibilidad de los tejidos a pinzar. A menudo los nódulos están instalados en zonas (en ocasiones extensas) de congestión hística densa (gruesas) y pueden no ser sentidos claramente cuando las manos se aproximan al tejido por primera vez. Al ablandarse el tejido gracias a la repetición de deslizamientos, de breves aplicaciones de calor (cuando sea lo conveniente) o de elongación del tejido (todo lo cual estimulará un cambio de estado de la matriz coloidal), será posible la palpación de bandas y nódulos más claramente diferenciados. El profesional se mueve de la evaluación al tratamiento y de regreso a la evaluación en la medida en que los dedos palpatorios van descubriendo tejidos disfuncionales. Si se encuentran puntos gatillo pueden aplicarse diversas modalidades terapéuticas, entre ellas la liberación de presión sobre los puntos gatillo, diversas técnicas de estiramiento, calor o hielo, vibración o movimiento, que estimularán la liberación de las bandas tensionales que alojan los puntos gatillo. La experiencia clínica indica que por lo general el mejor resultado se obtiene con el deslizamiento repetido sobre los tejidos (6-8 veces) antes de trabajar en otro lugar. El deslizamiento repetido en áreas de hipertonicidad: ● modifica a menudo el grado y la intensidad de los patrones disfuncionales ● reduce el tiempo y el esfuerzo necesarios para modificarlos en tratamientos consecutivos ● tiende a estimular el tejido para que se haga más definido, lo que ayuda sobre todo a la evaluación de las estructuras más profundas ● permite una localización más precisa de bandas tensionales y nódulos con puntos gatillo ● por lo común, estimula las bandas hipertónicas a hacerse más blandas, más pequeñas y menos dolorosas a la palpación que antes. Si las bandas tensionales tienden a hacerse más dolorosas a la palpación una vez aplicadas las técnicas de deslizamiento, en particular si esto sucede en grado significativo, el tejido puede estar revelando una condición inflamatoria para la que estarían indicadas aplicaciones de hielo. Se sugiere que en estas circunstancias se eviten la fricción, los métodos de elongación excesiva, el calor, los deslizamientos profundos u otras modalidades que podrían incrementar la respuesta inflamatoria, ya que podrían agravar la situación. Los métodos de liberación posicional, la liberación miofascial suave, la crioterapia, el drenaje linfático y otras medidas antiinflamatorias serían más apropiados. Velocidad de los movimientos deslizantes. A menos que el tejido tratado sea excesivamente doloroso o sensible a la palpación, el deslizamiento debe cubrir 8 a 10 cm por segundo; si el tejido está sensibilizado se propone un ritmo más lento, con una presión más reducida. Es importante desarrollar una velocidad de deslizamiento moderada, que permita sentir lo que hay en el tejido. El movimiento demasiado rápido puede enmascarar la congestión y otros cambios en los tejidos o causar molestias innecesarias, en tanto el movimiento demasiado lento puede hacer difícil la identificación individualizada de los músculos. Una velocidad moderada permitirá además repeticiones numerosas, lo que aumentará de manera significativa el flujo sanguíneo y ablandará la fascia para su posterior manipulación. A menos que esté contraindicado por dolor excesivo a la palpación, rubor, calor, tumefacción u otros signos inflamatorios, el calor húmedo aplicado a los tejidos entre los deslizamientos aumentará aún más los efectos de éstos. También se utiliza el hielo, que es especialmente efectivo en los puntos gatillo de fijaciones, donde la concentración constante de la tensión muscular tiende a provocar una respuesta inflamatoria (Simons et al. 1998; Stedman´s medical dictionary, 1998). Los beneficios terapéuticos de las aplicaciones de agua al cuerpo, sobre todo asociando estimulaciones termales, no deben menospreciarse, tanto se trate de aplicaciones clínicas o caseras. Se presentará un extenso análisis de las hidroterapias en el Capítulo 10 (comenzando en la pág. 131), y se ofrece un breve resumen de los efectos de las aplicaciones de calor y frío en el Cuadro 9.7. Técnicas de palpación y compresión La palpación plana (Figura 9.3) se aplica con toda la mano o con los pulpejos o las puntas de los dedos sobre la piel y da comienzo deslizando ésta sobre la fascia subyacente para evaluación de la restricción (véase Palpación de la piel en el Capítulo 6, pág. 81). Cuadro 9.6 Dos importantes reglas de la hidroterapia. ● Casi siempre debe realizarse una breve aplicación de frío o inmersión después de una caliente, y preferiblemente también antes de ella (a menos que se indique lo contrario). ● Cuando se aplica calor nunca debe ser lo suficientemente intenso como para escaldar la piel; siempre debe ser soportable. 3. Aplic. clínica 085- 236 29/9/06 15:52 Página 115 LAS TÉCNICAS NEUROMUSCULARES MODERNAS Cuadro 9.7 Principios generales de la aplicación de calor y frío. ● El calor se define como 36,7-40º centígrados (98-104º Fahrenheit). Cualquier intensidad superior a ésta es indeseable y peligrosa. ● El frío se define como 12,7-18,3º C (55-65º F). ● Cualquier intensidad menor es demasiado fría y cualquier intensidad mayor a este nivel de frío es: - fresca (18,5-26,5º C/66-80º F) - tibia (26,5-33,3º C/81-92º F) - neutra / cálida (33,8-36,1º C/93-97º F). ● Las aplicaciones de frío breves (menos de 1 minuto) estimulan la circulación. ● Las aplicaciones de frío prolongadas (más de 1 minuto) deprimen la circulación y el metabolismo. ● Las aplicaciones de calor breves (menos de 5 minutos) estimulan la circulación. ● Las aplicaciones de calor prolongadas (más de 5 minutos) deprimen tanto la circulación como el metabolismo. ● Puesto que las aplicaciones prolongadas de calor vasodilatan y pueden dejar la zona congestionada y estática, para ayudar a restaurar la normalidad se requieren aplicaciones de frío o masajes. ● La aplicación breve de calor seguida por aplicaciones breves de frío causa alternancia en la circulación, seguida de un retorno a la normalidad. ● Las aplicaciones neutras o baños a temperatura corporal son muy calmantes y relajantes. Figura 9.3 Los dedos ejercen presión a través de la piel y los músculos superficiales para evaluar las capas más profundas contra las estructuras subyacentes, usando una palpación plana profunda. La piel suprayacente disfuncional, tejido reflejamente activo (donde se forman a menudo los puntos gatillo), casi siempre está más adherida («pegada») al tejido subyacente. Tanto sea que esto quede revelado por el deslizamiento de la piel (como se describió aquí y en el Capítulo 6) o por elevación y rodamiento cutáneos entre el pulgar y los demás dedos (como en el masaje de tejido conectivo, Bindegewebsmassage), la ausencia de flexibilidad de la piel puede indicar una zona sospechosa capaz de albergar un punto gatillo o de ser el destino de referencia de éste (Simons et al. 1998). Debido a la actividad simpática aumentada, habrá en estos tejidos un 115 mayor nivel de actividad sudorípara (hiperhidrosis); la sensación cutánea superficial brindada por una palpación leve sin lubricación revelará una sensación de fricción al pasar el dedo sobre la localización del punto gatillo. Esto identifica lo que Lewit (1992) denomina una zona de piel hiperalgésica, la evidencia superficial precisa de un punto gatillo. En relación con estos tejidos adherentes, Simons et al. (1998) señalan: En la paniculosis hay un engrosamiento amplio y plano del tejido subcutáneo, de consistencia aumentada, que se siente escasamente granular. No se asocia con inflamación. La paniculosis se identifica por lo general por hipersensibilidad de la piel y resistencia del tejido subcutáneo al «rodamiento cutáneo»... El aspecto particular de la piel de la paniculosis, moteado y con hoyuelos, indica una pérdida de la elasticidad normal del tejido subcutáneo, aparentemente debida a turgencia y congestión. La paniculosis debe distinguirse de la paniculitis (que es una inflamación del tejido adiposo subcutáneo), la adiposis dolorosa y las herniaciones de grasa. Las técnicas de rodamiento cutáneo y liberación miofascial ablandan y liberan, a menudo en forma notoria, los tejidos afectados; sin embargo, no se las debe aplicar si se ha observado inflamación. Las induraciones en músculos subyacentes pueden sentirse al aumentar la presión para comprimir el tejido contra las superficies óseas o contra los músculos que yacen en la profundidad respecto de aquéllos que son palpados. La presión puede ser incrementada para evaluar los tejidos más profundos y las estructuras subyacentes, buscando tejidos blandos que den una sensación de congestionados, fibróticos, indurados o alterados de alguna forma. La presión de los dedos o de la mano encuentra y copia la tensión hallada en los tejidos. Cuando se encuentra tejido con una tensión excesiva, dos o tres dedos pueden dirigir la presión hacia el tejido o contra él, hasta eliminar la inercia. Puede examinarse entonces el tejido con las puntas de los dedos en búsqueda de niveles de tensión, nódulos con puntos gatillo, fibrosis o dolor excesivo a la palpación. Cuando la presión se dirige a la búsqueda de puntos gatillo situados a mayor profundidad en áreas muy musculadas, con frecuencia es útil aplicarla en un ángulo de alrededor de 45º respecto de la superficie, ofreciendo un ligero «sostén» a cualquier tejido que podría presentar la tendencia a alejarse de la presión aplicada. La palpación plana se emplea principalmente cuando los músculos (como los romboides) son difíciles de elevar o comprimir (véase luego) o para agregar información a la obtenida mediante la compresión. Por ejemplo, el vientre del bíceps braquial puede ser fácilmente elevado, pero no así sus tendones; lo mejor es palparlos contra el húmero subyacente. Cuadro 9.8 Definiciones de compresión. ● Las técnicas compresivas comprenden el pinzamiento y asimiento del tejido entre el pulgar y los otros dedos, con una mano o con ambas. ● La compresión plana (como un broche de ropa) proporcionará una evaluación y liberación amplia y general. ● La compresión en pinzas (como una tenaza) comprimirá secciones más pequeñas y específicas de tejido. 3. Aplic. clínica 116 085- 236 29/9/06 15:52 Página 116 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I A A B B Figura 9.4 A y B: La compresión en pinzas puede ser aplicada con precisión con las puntas de los dedos o los pulpejos, para una liberación más general. Figura 9.5 La palpación transversal puede desencadenar a veces una respuesta torsional local (confirmatoria de la localización de un punto gatillo) y puede ser útil como técnica terapéutica en un tejido más fibrótico cuando (de ser lo adecuado) se aplica repetidamente a la misma fibra. Las técnicas de compresión en pinzas implican el asimiento y la compresión del tejido entre los pulgares y demás dedos, con una mano o las dos. Los pulpejos de los dedos (aplanados como un broche de ropa) (Figura 9.4 A) proporcionarán una evaluación y liberación amplias y generales, en tanto que las puntas de los dedos (curvados como tenazas) (Figura 9.4 B) abarcarán secciones más pequeñas y específicas del tejido. El músculo o la piel pueden ser manipulados deslizando el pulgar a través de los dedos, manteniendo el tejido entre ellos, o rodando los tejidos entre pulgar y los demás dedos. La palpación rasgueante (Figura 9.5) es una técnica usada para desencadenar una respuesta torsional que confirme la presencia de un punto gatillo. Los dedos se colocan aproximadamente en la mitad de la fibra y pulsan transversalmente con rapidez a través de las fibras tensionales (algo similar a pulsar la cuerda de una guitarra). Aunque una respuesta torsional confirma la presencia de un punto gatillo que cumple los criterios mínimos, la ausencia de la sacudida no descarta un punto gatillo, ya que la aplicación correcta y la evaluación adecuada de esta técnica son extremadamente difíciles. También se la puede utilizar repetidamente como técnica terapéutica, a menudo efectiva para reducir adherencias fibróticas. Palpación y tratamiento de puntos gatillo centrales (PGC) Palpación de puntos gatillo ● Cuando se evalúan los tejidos respecto de puntos gatillo centrales o se decide el tratamiento de un punto gatillo central no asociado con una zona de fijación inflamada, se 3. Aplic. clínica 085- 236 29/9/06 15:52 Página 117 LAS TÉCNICAS NEUROMUSCULARES MODERNAS coloca el tejido en posición relajada aproximando suavemente (pasivamente) sus extremos (por ejemplo, para trabajar con el bíceps braquial el antebrazo sería pasivamente supinado y el codo, ligeramente flexionado). El centro aproximado de las fibras debe localizarse mediante contacto con un pulgar u otro dedo. ● Los tendones deben ser ignorados; sólo se considerará la longitud de las fibras cuando se localiza su centro, que también es la zona de la placa terminal o motora en la mayor parte de los músculos, así como la localización usual de los puntos gatillo centrales (PGC). ● La presión digital (compresión plana o en pinzas) debe aplicarse al centro de las fibras musculares tensionadas, donde se encuentran los nódulos con los puntos gatillo. ● El tejido debe ser tratado ahora en esta posición o agregando un ligero estiramiento como se describe luego, lo que puede mejorar el nivel de palpación de la banda tensional y el nódulo. ● Al hacerse palpable la tensión, la presión sobre los tejidos debe aumentar para equipararse a ella. ● Los dedos deben deslizarse entonces longitudinalmente a lo largo de la banda tensional, cerca de la zona central de la fibra, para evaluar la asociación de un nódulo palpable (miofascial) o un engrosamiento del tejido miofascial. ● Usualmente se produce un grado exquisito de dolor puntual a la palpación cerca de los puntos gatillo o en ellos mismos. ● Algunas veces, la estimulación producida por el examen puede producir una respuesta torsional local, en particular cuando se emplea una palpación transversa transversal. Cuando está presente, la respuesta torsional local sirve como confirmación de que se ha hallado un punto gatillo. ● Cuando se incrementa (gradualmente) la presión hacia el núcleo del nódulo (PGC), el tejido puede referir sensaciones (por lo general dolor) que la persona reconoce (punto gatillo activo) o no (punto gatillo latente). Las sensaciones pueden incluir asimismo hormigueo, entumecimiento, prurito o ardor, si bien el dolor constituye la referencia más común. ● El grado de presión debe ajustarse de manera que el sujeto informe en su escala de incomodidad un nivel medio, entre 5 y 7, al mantenerse la presión. ● Nota: Al exponer la TNM europea, más adelante en este mismo capítulo, se describen protocolos alternativos de aplicación de la presión sobre los puntos gatillo (véase compresión isquémica variable y TINI). ● Puesto que el dolor de los tejidos a la palpación variará de una persona a otra e incluso de un tejido a otro en la misma persona, la presión necesaria puede cambiar de menos de 30 g a varios kg; no obstante, si se usa la presión correcta, siempre debe provocar un índice de 5 a 7 en la escala de incomodidad del paciente. ● El profesional debe sentir que bajo su presión sostenida los tejidos se «fusionan y ablandan». El sujeto informa con frecuencia que piensa que el profesional está reduciendo la presión sobre el tejido. ● Usualmente puede aumentarse levemente la presión, dado que el tejido se relaja y la tensión se libera, siempre respetando la escala de incomodidad. ● El tiempo durante el cual se mantenga la presión variará, pero la tensión debería ceder en un lapso de 8 a 12 segundos, y el nivel de molestia debería decaer. 117 ● Si la respuesta no comienza a observarse en el término de 8 a 12 segundos, ajustar la presión (usualmente disminuir), alterar el ángulo de la presión o buscar una localización más precisa (mover un poco en un sentido y otro hasta encontrar un mayor dolor a la palpación o un nódulo más claro). ● Puesto que los tejidos se hallan privados de un flujo sanguíneo normal mientras la presión los comprime isquémicamente (los «blanquea»), se sugiere mantener la presión por un tiempo máximo de 20 segundos. Adición de estiramiento a la palpación. El ligero estiramiento del tejido muscular a menudo logra que las fibras tensionadas sean mucho más fáciles de palpar. Sin embargo, se tendrá cautela si el movimiento produce dolor o si la palpación de las fijaciones revela un dolor a la palpación excesivo, ya que esto puede representar un punto gatillo de fijaciones e inflamación. Agregar más tensión a estos tejidos ya impactados puede provocar una respuesta inflamatoria. De igual modo, se tendrá precaución en evitar aplicaciones agresivas, como fricciones, mientras el tejido está siendo estirado, dado que en una posición de estiramiento la lesión es más probable. ● Comenzar manualmente un proceso de elongación lenta de las fibras musculares (estirar el músculo lentamente separando sus extremos), en tanto se busca mediante palpación el primer signo de resistencia hística (tensión). ● Al estirarse las fibras musculares, las primera fibras en tensionarse pueden ser las fibras acortadas, que posiblemente alberguen puntos gatillo. ● Al presentarse las fibras tensionadas, los tejidos son mantenidos en la posición alcanzada al tratar las fibras como se mencionó. ● Al reducirse la tensión del tejido, éste puede ser más estirado, hasta que se sientan más fibras tensionadas. ● El mismo procedimiento se usa para liberar estas últimas hasta la restauración de toda la amplitud del movimiento o se encuentre una barrera que no responde al procedimiento. Otras consideraciones acerca del tratamiento de puntos gatillo ● Los puntos gatillo se presentan frecuentemente en «nidos», siendo necesario aplicar 3 - 4 repeticiones del protocolo a la misma zona, según se describió antes. ● Cada vez que se libera la presión digital, la sangre fluye al tejido y trae consigo nutrientes y oxígeno, en tanto remueve los desechos metabólicos. Si el estado coloidal ha cambiado lo suficiente, el tejido estará más poroso, y ofrecerá un mejor medio para la difusión (Oschman, 1997). ● El tratamiento, tal como se describió, es seguido por lo general por varias elongaciones pasivas (estiramientos) del tejido, hasta el límite de la amplitud del movimiento de ese tejido. ● Se pide entonces a la persona que realice por lo menos 3-4 repeticiones activas del estiramiento, y se la estimula para que continúe haciéndolo como «tarea para el hogar». ● Es importante evitar el tratamiento excesivo durante cualquier sesión, ya que indudablemente es inherente a los procesos hasta ahora descritos cierto grado de microtraumatismo. 3. Aplic. clínica 118 085- 236 29/9/06 15:52 Página 118 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I ● La molestia residual y las demandas adaptativas que esta forma de terapia impone para la reparación de las funciones reclaman que el tratamiento sea ajustado a la capacidad de respuesta del individuo, a juicio del profesional. ● El tratamiento directo del punto, como se describió, debe ser seguido por el trabajo sobre la amplitud del movimiento, así como por ejemplo por una o más formas de hidroterapia, calor (a menos que haya inflamación), hielo, hidroterapia de contraste o una combinación leve de calor en el vientre muscular y hielo en los tendones (véase hidroterapia en el Capítulo 10 y los Cuadros 9.6 y 9.7). Los estiramientos deben realizarse antes de la aplicación prolongada de frío, ya que la fascia se elonga mejor cuando tiene calor y está más líquida. Los componentes elásticos de músculo y fascia son menos dóciles bajo el frío y no es tan fácil estirarlos (Lowe, 1995). Si el tejido está frío es útil calentar el área con una compresa caliente o unos ejercicios activos leves antes de aplicar los estiramientos. Estas precauciones no son válidas para las breves exposiciones al frío, como las técnicas de rociado frío y estiramiento o hielo en franjas (véase hidroterapia en el Capítulo 10). Localización y palpación de puntos gatillo de inserción (PGI) Al palpar la banda tensional (véase antes) es posible continuar hasta los puntos de inserción, a cada extremo de la banda. En ellos la palpación debe ser efectuada con cautela, dado que pueden estar inflamados y/o extremadamente sensibles. Los puntos gatillo de fijaciones se forman como resultado de una tensión excesiva y sin alivio en los tejidos de fijación, tanto sean musculotendinosos o periósticos. Si se encuentra gran dolor a la palpación no deberá aplicarse más tensión a las fijaciones, como se haría en las técnicas de estiramiento. La tensión indebida sobre estos tejidos puede provocar o incrementar una respuesta inflamatoria. Los puntos gatillo de fijaciones responden usualmente bien una vez que se ha liberado el punto gatillo central asociado. Entretanto, puede emplearse la crioterapia (tratamiento con hielo) sobre los puntos gatillo de fijaciones, aplicando localmente tracción manual a las fibras tensionadas cercanas al punto gatillo central, para elongar los sarcómeros acortados. Por lo común, los deslizamientos son efectivos para elongar las fibras acortadas. Es especialmente útil aplicar deslizamientos por franjas utilizando un pulgar o ambos. Estos deslizamientos pueden comenzar en el centro de las fibras y ser llevados hacia una de las fijaciones, para repetirlos luego hacia la otra fijación o, usando ambos pulgares, deslizándose desde el centro hacia ambos extremos simultáneamente (Figura 9.6). En sesiones siguientes deben volver a examinarse los puntos gatillo de fijaciones. Si han respondido al tratamiento y no son dolorosos a la palpación o sólo lo son levemente, podrá añadirse al protocolo un abanico de movimiento pasivo y activo. Herramientas terapéuticas Los profesionales han desarrollado diversas herramientas terapéuticas en un intento por preservar sus pulgares y ma- Figura 9.6 Los pulgares, cuando se deslizan en direcciones opuestas, proporcionan una tracción precisa de las fibras, con liberación miofascial local. Cuadro 9.9 Resumen de los protocolos de evaluación según la TNM estadounidense. Deslice donde sea adecuado. Evalúe bandas tensionales usando técnicas de compresión en pinzas. ● Evalúe los sitios de fijación en búsqueda de dolor a la palpación, en particular donde se fijan bandas tensionales. ● Regrese a las bandas tensionales y encuentre nódulos centrales o dolor a la palpación puntual. ● Elongue ligeramente el tejido si los sitios de fijación indican que es lo apropiado o si el tejido puede ser colocado en una posición neutra o próxima a ésta. ● Comprima los PGC durante 8 a 12 segundos (usando técnicas de compresión en pinzas o palpación plana). ● Instruya al paciente para que exhale al aplicar la presión, ya que a menudo ello aumenta la liberación de la contractura. ● La presión correcta debe dar origen a una respuesta de 5 a 7 en la escala de incomodidad. ● Si la respuesta hística comienza en el término de 8 a 12 segundos, se puede seguir por hasta 20 segundos. ● Permita que el tejido repose durante un lapso breve. ● Ajuste la presión y repita, incluyendo la aplicación a otras fibras tensionadas. ● Elongue pasivamente las fibras. ● Estire activamente las fibras. ● El procedimiento puede acompañarse con hidroterapias adecuadas. ● Aconseje al paciente qué procedimientos específicos utilizar para mantener los efectos del tratamiento. ● ● nos y acceder con mayor facilidad a las fijaciones que yacen por debajo de protrusiones óseas (como la fijación o inserción del infraespinoso bajo la espina del omóplato) o entre estructuras óseas (como los interóseos entre los huesos metacarpianos). Si bien muchas de estas herramientas ofrecen cualidades únicas, las «típicas» de la terapia neuromuscular son un grupo de barras presoras (Figura 9.7), aparentemente introducidas para el trabajo de Raymond Nimmo (1957) en apoyo de sus técnicas de tono receptor. Aunque se requiere 3. Aplic. clínica 085- 236 29/9/06 15:52 Página 119 LAS TÉCNICAS NEUROMUSCULARES MODERNAS 119 bón bactericida o con esterilización en frío, o con otros procedimientos recomendados por sus fabricantes. Las descripciones que anteceden se relacionan con la terapia neuromuscular estadounidense. Para evitar confusiones se ofrece a continuación una descripción separada de la técnica neuromuscular europea (de Lief). El lector debe reflexionar acerca de las similitudes y diferencias entre ellas y experimentar con los aspectos que no le sean familiares. TÉCNICA NEUROMUSCULAR EUROPEA (DE LIEF) (Chaitow, 1996a) Figura 9.7 El estrés de los pulgares del profesional puede reducirse mediante herramientas terapéuticas apropiadamente sostenidas, como las barras presoras mostradas aquí (reproducido con permiso de Chaitow, 1996a). tener entrenamiento al lado de la camilla para utilizar estas barras con seguridad, se las ha incluido en este texto para quienes han sido adecuadamente entrenados en su empleo. Se las puede usar además de la presión con el pulgar u otros dedos (o en su lugar), a menos que esté contraindicado hacerlo (algunas contraindicaciones se enumeran luego). Las barras presoras están construidas en madera ligera y están compuestas por una barra cruzada horizontal (arriba) de aproximadamente 2,5 cm y un tallo vertical de aproximadamente 0,6 cm. En el extremo del tallo vertical se observa una punta de goma plana o biselada (recuerda una «T» con un tapón en la punta). La punta plana grande se utiliza para deslizarse sobre vientres musculares planos, como el del tibial anterior, o para hacer presión sobre vientres musculares grandes, como los de los glúteos. La punta biselada pequeña se emplea bajo la espina del omóplato o en el surco laminar, así como para evaluar tendones y músculos pequeños difíciles de alcanzar con el pulgar (como los intercostales). De modo similar puede utilizarse el extremo biselado de una goma de borrar plana. Las barras presoras nunca deben usarse en áreas nerviosas vulnerables, como son las caras laterales del cuello o bajo la clavícula, o en tejidos extremadamente dolorosos a la palpación, o para «cavar» en los tejidos. Los tejidos isquémicos, la fibrosis y las superficies óseas y sus protuberancias pueden «sentirse» a través de las barras como pueden sentirse un grano de arena o una rajadura en la mesa debajo del papel en que se escribe a través de un lápiz. Después de cada uso, las herramientas (barras presoras, borradores u otras que hacen contacto con la piel) deben limpiarse frotándolas con un ja- La técnica neuromuscular, tal como se utiliza el término en este libro, se refiere a la aplicación manual de presión y deslizamientos (usualmente) digitales especializados, aplicados con la mayor frecuencia por medio del contacto con el pulgar o los otros dedos. Estos contactos digitales pueden tener un objetivo diagnóstico (evaluación) o terapéutico, y el grado de presión empleado varía considerablemente entre estas dos modalidades de aplicación. Desde el punto de vista terapéutico, la TNM tiene por meta producir modificaciones en el tejido disfuncional, estimulando la restauración de la normalidad funcional, con centro sobre todo en la desactivación de los puntos focales de actividad reflexógena, como son los puntos gatillo miofasciales. Un núcleo alternativo de la aplicación de la TNM es la normalización de los desequilibrios hallados en tejidos hipertónicos y/o fibróticos, como finalidad en sí misma o como precursora de la movilización articular. La TNM tiene por fines: brindar beneficios reflejos desactivar los puntos gatillo miofasciales ● preparar al sujeto para otros métodos terapéuticos, como los ejercicios o las manipulaciones ● relajar y normalizar el tejido muscular fibrótico tenso ● aumentar la circulación y el drenaje linfáticos y generales ● ofrecer al profesional información diagnóstica simultánea. ● ● Existen muchas variaciones de la técnica básica desarrollada por Stanley Lief, cuya elección dependerá de las particulares presentaciones de cada sujeto o de preferencias personales. La TNM puede ser aplicada en forma general o local y en una diversidad de posiciones (sedente, supina, prona, etc.). La secuencia en que las áreas corporales son atendidas no se considera de importancia crítica para el tratamiento general, pero tiene ciertas consecuencias para la reintegración postural, tanto como sucede en el Rolfing ® y en el Hellerwork ®. Los métodos de la TNM que se describen son en esencia los de Stanley Lief y Boris Chaitow (1983). Éste último escribió: Para aplicar con éxito la TNM es necesario desarrollar el arte de la palpación y la sensibilidad de los dedos, sintiendo constantemente las áreas y evaluando toda anomalía en la estructura de los tejidos, en búsqueda de tensiones, contracciones, adherencias, espasmos. Es importante adquirir en la práctica una apreciación de la «sensación» que produce el tejido normal, de mane- 3. Aplic. clínica 120 085- 236 29/9/06 15:52 Página 120 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I ra que se sea capaz de reconocer el tejido anormal. Una vez alcanzado cierto nivel de sensibilidad diagnóstica con los dedos será mucho más fácil desarrollar la aplicación consecutiva de la técnica. Todo el secreto consiste en poder reconocer las «anomalías» por cómo se sienten las estructuras hísticas. Habiéndose acostumbrado a comprender la textura y el carácter del tejido «normal», en general la presión aplicada por el pulgar, sobre todo sobre las estructuras vertebrales, debe ser siempre firme pero nunca provocadora de dolor o ardor. En este sentido, la presión a aplicar deberá ser «variable», es decir, con apreciación de la textura y el carácter de las estructuras de los tejidos y acorde a la capacidad de sentir que han desarrollado esos dedos sensibles. El grado de presión aplicado no debe ser constante, dado que el carácter y la textura del tejido son siempre variables. En consecuencia, la presión debe ser aplicada de modo tal que el pulgar sea movido a lo largo de su camino en forma que corresponda a la sensación que transmiten los tejidos. Este factor de variación en la presión de los dedos constituye probablemente la cualidad más importante que un profesional de la TNM pueda aprender, permitiéndole un control más efectivo de la presión y el desarrollo de un mayor sentido diagnóstico, siendo holgadamente menos probable que inflija magulladuras al tejido. Técnica del pulgar de la TNM Tal como se la emplea en la TNM, la técnica del pulgar, en sus modalidades de evaluación o tratamiento, permite alcanzar una amplia variedad de efectos terapéuticos. La punta del pulgar puede hacer diversos grados de presión, según cuatro abordajes: ● el extremo de la punta puede emplearse para contactos extremadamente focalizados ● las caras medial o lateral de la punta pueden usarse para hacer contacto con superficies angulares o por ejemplo para acceder a estructuras intercostales ● para un contacto más general (menos localizado, menos específico) de tipo diagnóstico o terapéutico se utiliza con frecuencia la amplia superficie de la falange distal del pulgar. Es usual emplear una sustancia lubricante suave no oleosa para facilitar el paso fácil, sin arrastre, del dedo que palpa. En la aplicación de la técnica del pulgar la mano debe abrirse para hallar equilibrio y control. Las puntas de los dedos proporcionan un punto de apoyo o «puente», con la palma arqueada (Figura 9.8). Esto permite el libre pasaje del pulgar hacia la punta de uno de los dedos, al moverse alejándose del cuerpo del profesional. Durante un deslizamiento único, que cubre aproximadamente 5 a 8 cm, las puntas de los dedos actúan como punto de equilibrio, en tanto la fuerza principal es llevada a la punta del pulgar mediante la aplicación controlada del peso corporal a través del eje longitudinal del brazo extendido. El pulgar y la mano rara vez comunican su propia fuerza muscular, salvo cuando abordan pequeñas contracturas localizadas o «nódulos» fibróticos. Por ende, el pulgar nunca conduce la mano, sino que siempre se arrastra detrás de los dedos estables, cuyas puntas descansan inmediatamente al final de la carrera. Figura 9.8 Técnica del pulgar en la TNM (reproducido con permiso de Chaitow, 2000). A diferencia de muchos deslizamientos administrados en el trabajo corporal/el masaje, la mano y el brazo permanecen quietos, mientras el pulgar, aplicando una presión variable, se mueve por los tejidos a evaluar o tratar. La extrema versatilidad del pulgar le permite modificar la dirección de la fuerza impartida de acuerdo con los indicios que brinda el tejido a examinar/tratar. Al deslizarse a lo largo y ancho de dichos tejidos, el pulgar debe transformarse en una extensión del brazo del profesional. Para una más clara evaluación de lo que está palpando, el profesional debe mantener los ojos cerrados para poder notar cada cambio en la textura o el tono del tejido. A fin de que la presión/fuerza puedan transmitirse directamente a su destino, el peso a comunicar debe recorrer una línea tan recta como sea posible, por lo que el brazo no debe ser flexionado en el codo o la muñeca más allá de unos pocos grados. La posición del cuerpo del profesional en relación con la zona en tratamiento es importante para lograr economía de esfuerzos y comodidad. Debe tenerse en cuenta la altura óptima respecto de la colchoneta, camilla, etc., así como el más efectivo ángulo de abordaje de las áreas corporales (Figura 9.9). El grado de presión ejercido dependerá de la naturaleza del tejido a tratar, siendo posibles y de hecho deseables las modificaciones en la presión durante los contactos a todo lo largo y ancho de los tejidos. Cuando está siendo tratado, el paciente no debe sentir dolor, siendo usualmente aceptable sin embargo un cierto grado habitual de molestia, ya que el 3. Aplic. clínica 085- 236 29/9/06 15:52 Página 121 LAS TÉCNICAS NEUROMUSCULARES MODERNAS 121 la circulación, la producción de estiramiento localizado, la descongestión, etc. (véase Cuadro 9.4). Técnica digital de la TNM de Lief Figura 9.9 Posición del profesional para aplicar la TNM. Nótese el brazo recto para la aplicación de la fuerza desde el peso del cuerpo, con desenvoltura general en su postura. pulgar, rara vez estacionario, varía su penetración en los tejidos disfuncionales. Un deslizamiento de 5 a 8 cm requerirá por lo general 4 a 5 segundos, rara vez más, a menos que se atienda una zona indurada particularmente obstructiva. Si están siendo tratados puntos gatillo miofasciales, se requerirá por lo común una permanencia más prolongada en un único sitio (o podrá aplicarse presión intermitente); en cambio, para un uso diagnóstico y terapéutico normal el pulgar continúa moviéndose en tanto prueba, descongestiona y trata en general los tejidos. Es imposible precisar las presiones exactas necesarias en una aplicación de TNM, dada la naturaleza misma de su objetivo, que en el momento evaluatorio intenta justamente encontrar la resistencia hística y equipararse a ella, variando la presión de manera continua, en respuesta a lo que está siendo palpado. En el tratamiento consecutivo o sincrónico (con la evaluación) de aquello que se vaya descubriendo durante el examen se usa un mayor grado de presión, que variará en dependencia del objetivo, sea éste inhibir la actividad neural o En ciertas áreas, la anchura del pulgar impide el grado de penetración adecuado para una evaluación y/o un tratamiento exitosos. Donde esto suceda es apropiado emplear los dedos medio o índice. Lo más probable es que se produzca cuando se intenta acceder a la musculatura intercostal o cuando se pretende ingresar por debajo de los bordes de la escápula en condiciones de tensión o fibrosis. Trabajando desde el lado contralateral, la técnica digital constituye asimismo un útil abordaje en áreas curvadas, como por sobre y por debajo de la cresta ilíaca o la cara lateral del muslo. Los dedos medio o índice deben estar ligeramente flexionados y, según la dirección del apoyo y la densidad de los tejidos, deben ser sustentados por uno de los dedos adyacentes. El ángulo de la presión respecto de la superficie de la piel debe ser de 40 a 50º. Cuando el dedo tratante se apoya, con firme contacto y un mínimo de sustancia lubricante, se crea una deformación tensil entre su punta y el tejido subyacente. Los tejidos son estirados y elevados por el paso del dedo, que al igual que el pulgar debe continuar moviéndose a menos que el tejido indurado denso impida su paso fácil, o hasta que ello ocurra. Estos apoyos pueden repetirse una o dos veces, de acuerdo con cómo lo dicten los cambios en el tejido. La punta del dedo nunca debe guiar el apoyo pero siempre debe seguir a la muñeca, cuya cara palmar será la conductora, ya que la mano se dirige hacia el profesional. Es posible comunicar un mayor grado de tracción sobre los tejidos subyacentes; las reacciones del paciente deben ser tenidas en cuenta para decidir el grado de fuerza a utilizar. Debe esperarse un dolor transitorio o una leve molestia, pero no más que eso. Las áreas más sensibles son indicativas de cierto grado de disfunción asociada, local o refleja. Por tanto, es importante registrar su presencia. Figura 9.10 Técnica de los dedos de la TNM. 3. Aplic. clínica 122 085- 236 29/9/06 15:52 Página 122 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I A diferencia de la técnica del pulgar, en que la fuerza es dirigida en gran parte alejándose del cuerpo del profesional, en general en el tratamiento con los dedos el deslizamiento se da hacia éste. Por consiguiente la posición del brazo se altera, ya que es necesaria la flexión del codo para asegurar que el apoyo del dedo a través de los tejidos ligeramente lubricados es equilibrado. A diferencia del pulgar, que se arrastra hacia las puntas de los dedos mientras el resto de la mano permanece relativamente estacionaria, cuando se aplique un deslizamiento con los dedos toda la mano se moverá. Cierta variación en el ángulo entre la punta del dedo y la piel está bien, y puede ser necesaria una leve variación en el grado de flexión del dedo mismo. Si la resistencia del tejido es marcada, el dedo que trata debe ser sustentado por uno de sus vecinos. Uso de sustancias lubricantes El uso de una sustancia lubricante durante la aplicación de la TNM facilita el pasaje suave del pulgar o el dedo. Un equilibrio adecuado entre lubricación y adherencia se logra mezclando dos partes de aceite de semilla de colza (o de almendras) y una parte de agua de cal. Es importante evitar la oleosidad excesiva, ya que con ella se perderá el aspecto esencial de tracción ligera producida por el contacto con el dedo. Si se requiere fricción, por ejemplo para lograr una rápida respuesta vascular, no debe utilizarse lubricación. Variaciones De acuerdo con los síntomas de presentación y la zona comprometida puede llevarse a cabo una serie de procedimientos al mover la mano de un sitio a otro. Éstos pueden ser: deslizamiento superficial en dirección del flujo linfático presión directa a lo largo o a través de la línea axial de las fibras tensionadas ● estiramiento más profundo, alternando «hacer y quebrar» y presión o tracción sobre el tejido fascial ● presión isquémica sostenida o intermitente («inhibitoria»), aplicada en búsqueda de efectos específicos. ● ● Al administrar una presión variable durante los deslizamientos de evaluación, el profesional debe permanecer constantemente atento a la información que está recibiendo. Es este torrente de información en constante fluctuación lo que determina las variaciones de la presión y la dirección de la fuerza a aplicar. Al moverse el pulgar u otros dedos de un tejido normal a uno tenso, edematoso, fibrótico o fláccido, el monto de la presión requerida para «encontrar y equipararse» variará. Al pasar el pulgar o los dedos a través de estos tejidos modificando la presión aplicada según se describió, cuando se sienta una zona «dura» o tensa, en realidad se debe aligerar la presión, más que aumentarla, dado que el incremento de la presión se sumaría a la tensión de los tejidos, lo que no constituye el objetivo de la evaluación. La metáfora de la vela del barco hinchada por el viento puede ayudar a aclarar este concepto. Si estamos de pie ante el lado convexo de la vela, una mano o un dedo que hiciesen contacto requerirían una presión mínima para sentir la fuerza del viento del otro lado. En cambio, si el viento fuese suave y la vela no estuviese completamente extendida, una vez dejada de lado la flojedad un contacto manual podría aplicar una presión mucho mayor antes de sentir la fuerza del viento del otro lado. Justamente de esta forma se utiliza la evaluación de la TNM para sentir la «tensión» de los tejidos. Se logra con un contacto ligero, mientras que en el tejido flojo se requiere una mayor presión para sentir lo que se halla más allá de esa flojedad. En la evaluación de los puntos gatillo miofasciales, cuando se nota una sensación de algo «tirante» inmediatamente delante del dedo que contacta al deslizarse a través de los tejidos, la presión se alivia y el pulgar/el dedo se deslizan sobre el área «tirante», pasando a una penetración más profunda para sentir la característica banda tensional y el punto gatillo, momento en el cual se pregunta al paciente si duele y si hay irradiación del dolor o dolor referido. Al efectuar el contacto evaluatorio, toda alteración en dirección de la presión aplicada o en su grado debe producirse en forma gradual, sin cambios repentinos que pudiesen irritar los tejidos o producir una contracción defensiva. En caso de localizar puntos gatillo, como indica la reproducción en el área de destino de un patrón doloroso existente, surgen diversas elecciones posibles. ● El punto debe ser marcado y anotado (en una tarjeta y, de ser necesario, en el cuerpo, mediante un lápiz dermográfico). ● Puede emplearse una presión isquémica/inhibitoria, o de «hacer y quebrar», que se expone a continuación. ● La aplicación de un enfoque de liberación posicional (esfuerzo/contraesfuerzo) reducirá la actividad en el tejido hiperreactivo, como se describe más adelante. ● Podría emplearse el inicio de una contracción isométrica seguida de estiramiento (véanse detalles acerca de la TEM en el Capítulo 10). ● Puede introducirse una combinación de presión, liberación posicional y TEM (técnica de la inhibición neuromuscular integrada [TINI]; véase más adelante y Figura 9.11). ● Pueden utilizarse métodos de spray y estiramiento (spray refrigerante o técnica de enfriamiento, como se expuso en el Capítulo 10). ● Puede emplearse una aguja de acupuntura o una inyección de procaína. Compresión isquémica variable La presión aplicada a un punto gatillo miofascial puede ser variable, esto es, una presión profunda suficiente como para producir síntomas de dolor referido durante aproximadamente 5 segundos, seguida por alivio de la presión durante 2 a 3 segundos y consecutiva repetición de la presión más fuerte, etc. Esta alternancia se repite hasta que los dolores locales o referidos disminuyan, o bien durante 2 minutos. Un mayor alivio de los patrones hiperreactivos en un punto gatillo puede lograrse por introducción de una posición «tranquila o de reposo» de liberación posicional durante 20 a 30 segundos o por medio de ultrasonido (pulsátil) o aplicación de una toalla caliente a la zona, seguido de deslizamien- 3. Aplic. clínica 085- 236 29/9/06 15:52 Página 123 LAS TÉCNICAS NEUROMUSCULARES MODERNAS 123 to. Cualquiera que sea el método utilizado consecutivamente, un requerimiento final seguro será estirar los tejidos para ayudarles a obtener nuevamente su longitud potencial de reposo normal (Simons et al. 1998). Nota: Cualquiera que sea el abordaje empleado, un punto gatillo sólo será efectivamente desactivado si el músculo en que se encuentra es devuelto a su longitud de reposo normal; los métodos de estiramiento como la TEM pueden ayudar a lograrlo. Un marco de evaluación El tratamiento vertebral básico de Lief sigue un patrón preestablecido. El hecho de que se sugiera un mismo orden de evaluación de los tejidos en cada sesión no significa que cada vez el tratamiento será necesariamente el mismo. La secuencia sugiere un marco y unos puntos de inicio y finalización útiles, pero la terapéutica ofrecida a las diferentes áreas disfuncionales varía según consideraciones individuales. Esto es lo que hace que cada tratamiento sea diferente. En una historia clínica se registrarán las áreas de disfunción junto con todo el material pertinente y los hallazgos diagnósticos adicionales, como puntos gatillo activos o latentes (y sus zonas de referencia), áreas sensibles, hipertónicas, de movilidad restringida, etc. A partir de ese cuadro, superpuesto a la evaluación de las características del cuerpo globalmente considerado, como la postura, así como del estado de la salud en general y del cuadro sintomático, debe surgir un plan terapéutico. B C Figura 9.11 A: Se aplica compresión isquémica a un punto gatillo en el supraespinoso. B: Se localiza una posición de comodidad que se mantiene de 20 a 30 segundos. C: Después de la contracción isométrica, se estira el músculo que contiene el punto gatillo. A 3. Aplic. clínica 124 085- 236 29/9/06 15:52 Página 124 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I Técnica de inhibición neuromuscular integrada (Bailey y Dick, 1992; Chaitow, 1994; Jacobson, 1989; Korr, 1974; Rathbun y Macnab, 1970) En un intento por desarrollar un protocolo terapéutico para la desactivación de los puntos gatillo miofasciales se sugirió una determinada secuencia: ● Se identifica el punto gatillo mediante métodos palpatorios, después de lo cual se aplica una compresión isquémica suficiente como para que el paciente sea capaz de describir que el patrón de dolor referido está siendo activado. ● La secuencia preferida consiste en mantener a continuación el mismo grado de presión durante 5 a 6 segundos, seguidos por 2 a 3 segundos de liberación de la presión. Cuadro 9.10 Técnicas de liberación posicional. Esfuerzo/contraesfuerzo (Chaitow, 1996b; Jones, 1981; Walther, 1988) Existen muchos métodos diferentes que se dedican al posicionamiento de una zona o del cuerpo entero, de modo tal que provoque una respuesta fisiológica que ayude a resolver la disfunción musculoesquelética. La manera en la que se dan los cambios benéficos parece consistir en una combinación de cambios neuróticos y circulatorios, que se instalan cuando un área bajo padecimiento se coloca en su posición más cómoda, más «fácil» y más libre de dolor. Walther (1988) describe cómo Laurence Jones observó el fenómeno por primera vez. ● el punto doloroso director se haya reducido en, por lo menos, un 75%. La observación inicial de Jones acerca de la eficacia del contraesfuerzo se produjo en un paciente que no respondía al tratamiento. El paciente no podía dormir debido a su dolor. Jones intentaba hallar una posición cómoda para el paciente con el fin de ayudarle a dormir. Después de 20 minutos de ensayo y error se logró por fin una posición en que se alivió el dolor del paciente. Dejándolo en esa posición por un corto lapso, Jones se asombró de que el paciente saliese de la posición y fuese capaz de quedar de pie erguido, con comodidad. El alivio del dolor fue duradero, y el paciente alcanzó una recuperación sin particularidades. ● Nunca tratar más de 5 puntos «dolorosos a la palpación» en una única sesión, aún menos en individuos sensibles. ● Advertir previamente a los pacientes que, tal como en cualquier otra forma de trabajo corporal que produce un funcionamiento alterado, es inevitable pasar un período de adaptación fisiológica, por lo que habrá una reacción en el día o los días consecutivos a esta forma extremadamente suave de tratamiento. En consecuencia, deben esperarse dolorimiento y rigidez. ● Si hay múltiples puntos dolorosos, como no puede ser de otra forma en la fibromialgia, deben seleccionarse para la primera atención los más proximales y más mediales, es decir, aquellos más cercanos a la cabeza y al centro del cuerpo, más que los distales y laterales. ● De dichos puntos de dolor se seleccionarán para su atención/tratamiento iniciales aquéllos que sean más dolorosos. ● Si se aconseja el autotratamiento de las zonas de dolor y restricción –lo que debe hacerse en todos los casos posibles– se comunicarán al paciente estas reglas (esto es, atender sólo unos pocos puntos en un solo día, esperar una «reacción», seleccionar los puntos más dolorosos y los más cercanos a la cabeza y el centro del cuerpo) (Jones, 1981). La posición de «comodidad» hallada por Jones para este paciente consistió en una exageración de la posición en que lo mantenía el espasmo; esto hizo que Jones comprendiese los mecanismos involucrados. Toda las áreas que se palpan como inapropiadamente dolorosas responden a algún grado de desequilibrio, disfunción o actividad refleja o se asocian con éstos, lo cual bien puede incluir un esfuerzo agudo o crónico. Jones ha identificado posiciones con puntos dolorosos a la palpación relacionadas con posiciones de esfuerzo particulares; sin embargo, hacerlo en dirección contraria igualmente tiene sentido. Todo punto de dolor hallado durante una evaluación de tejidos blandos podría ser tratado mediante liberación posicional, tanto sea que pueda identificarse o no el patrón de esfuerzo (agudo o crónicamente adaptativo) que lo produce o mantiene. La base común Todos los métodos de TLP movilizan al paciente o a los tejidos afectados alejándolos de las barreras de resistencia y acercándolos a posiciones de comodidad. Los términos abreviados para estos dos extremos son «trabado» y «destrabado». Es posible imaginar una situación en que el uso por Jones de los «puntos de dolor como método de control» sería inapropiado (pérdida de la capacidad de comunicar verbalmente, o sujeto demasiado joven como para verbalizar). En tal caso se requiere un método que permita alcanzar lo mismo sin comunicación verbal. Ello es posible utilizando abordajes «funcionales» que impliquen el hallazgo de una posición de máxima comodidad por medio de la sola palpación, evaluando el estado de «comodidad» en los tejidos. Método El método de strain y contrastrain (SCS) implica mantener la presión sobre el punto doloroso evaluado o examinarlo periódicamente, logrando una posición en que: ● no haya dolor adicional en cualquier área sintomática, y Esta posición se mantiene entonces por un lapso apropiado (según Jones, 90 segundos). Reglas del tratamiento mediante ECE Las siguientes «reglas» se basan en la experiencia clínica y deben tenerse en cuenta cuando se utilizan métodos de liberación posicional (ECE, etc.) para el tratamiento del dolor y la disfunción, en particular cuando el paciente se encuentra fatigado, sensible y/o bajo estrés. Los criterios generales mencionados por Jones para el alivio de la disfunción con que se relacionan estos puntos dolorosos implican dirigir el movimiento de estos tejidos hacia la comodidad, lo que comúnmente comprende los siguientes elementos: ● Para los puntos dolorosos de la superficie anterior del cuerpo, flexión, inclinación lateral y rotación hacia el punto palpado, seguido de sintonización fina para reducir la sensibilidad en por lo menos un 70%. ● Para los puntos dolorosos de la superficie posterior del cuerpo, extensión, inclinación lateral y rotación alejándose del punto palpado, seguido de sintonización fina para reducir la sensibilidad en un 70%. ● Cuanto más cercano se encuentre el punto de dolor a la línea media, menos inclinación lateral y rotación se requerirán, y cuanto más alejado, mayor será la inclinación lateral y la rotación necesarias para alcanzar tranquilidad y comodidad en el punto de dolor (sin que se produzcan dolor o molestia adicionales en cualquier otro lugar). ● A menudo, la dirección hacia la cual se efectúa la inclinación lateral cuando se intenta hallar una posición cómoda debe ser contraria al costado correspondiente al punto doloroso palpado, en especial cuando se trata de puntos de dolor en la superficie posterior del cuerpo. 3. Aplic. clínica 085- 236 29/9/06 15:52 Página 125 LAS TÉCNICAS NEUROMUSCULARES MODERNAS 125 Cuadro 9.11 Técnicas de energía muscular (DiGiovanna, 1991; Greenman, 1989; Janda, 1989; Lewit, 1986; Liebenson, 1989, 1990; Mitchell, 1967; Travell y Simons, 1992). Nota: La TEM se describe más ampliamente en el Capítulo 10, con otras variantes adicionales. Evaluaciones y uso de la TEM 1. Cuando se emplea el término «barrera restrictiva» en relación con las estructuras de tejidos blandos, se indica con él los primeros signos de resistencia (según la palpación, según la sensación de «traba o barrera» o de esfuerzo requerido para movilizar el área, o según evidencias visuales u otras evidencias palpatorias), y no el mayor alcance posible de los movimientos disponibles. 2. La ayuda que brinda el paciente es valiosa cuando el movimiento se efectúa hacia un obstáculo o a través de él, siempre que se pueda instruir al paciente para que brinde una cooperación suave y no haga un esfuerzo excesivo. 3. Cuando se aplica la TEM a una restricción articular ello no incluye estiramiento, sino simplemente un movimiento hacia una nueva barrera, siguiendo la contracción isométrica. 4. Durante la aplicación de la TEM no debería experimentarse dolor, si bien es aceptable una leve molestia (estiramiento). 5. Los métodos recomendados proporcionan una base firme para la aplicación de la TEM a músculos y zonas específicos. Mediante el desarrollo de habilidades con que aplicar las TEM, tal como se las describe, puede adquirirse un repertorio de técnicas que ofrecen una amplia base para una elección apropiada en numerosos contextos clínicos. 6. La cooperación respiratoria puede y debe utilizarse como parte de la metodología de la TEM. De ser lo apropiado (dado que el paciente es colaborador y capaz de seguir instrucciones), básicamente el paciente debe inspirar a medida que produce lentamente una contracción isométrica, mantener la respiración A durante la contracción por 7 a 10 segundos y soltar el aire durante el lento cese de ésta. Se le debe solicitar que inhale y exhale completamente una vez más luego de la finalización de todo esfuerzo, diciéndole que «suelte completamente». Durante esta última espiración se aborda la nueva barrera o se atraviesa la limitación al estirarse el músculo. Una nota referida al «uso de la respiración correcta» o alguna variante de ella se hallará en el texto que describe las diversas aplicaciones de la TEM. 7. A veces se aconsejan diversos movimientos oculares durante las contracciones isométricas o en su reemplazo y durante los estiramientos (que se describirán en los protocolos terapéuticos para el tratamiento de músculos determinados mediante TEM, específicamente en relación con los escalenos). Contracción isométrica usando inhibición recíproca Indicaciones ● ● Relajación del espasmo o la contracción musculares. Estiramiento del músculo que alberga un punto gatillo. Punto de inicio de la contracción. Comenzar la contracción inmediatamente antes del primer signo de resistencia, mientras los tejidos son llevados a través de su recorrido de movimiento. Método. Los antagonistas del (de los) músculo(s) afectado(s) se utilizan en la contracción isométrica para obligar a los músculos acortados a relajarse por vía de la inhibición recíproca. El paciente intenta empujar a través de la barrera restrictiva en contra de la fuerza en dirección contraria realizada por el operador, quien la equipara con precisión. B Figura 9.12 A: Evaluación de la «traba»/barrera restrictiva mediante la percepción por parte del profesional de la transición de un movimiento fácil al «esfuerzo» requerido. B: El mismo punto (barrera constituida por el «primer signo de resistencia») es localizado mediante la sensación, obtenida por palpación, de la tensión que ingresa a los tejidos previamente relajados («destrabados») cuando la extremidad inferior es abducida pasivamente (reproducido, con permiso, de Chaitow, L., 1996: Muscle Energy Techniques. Churchill Livingstone, Edimburgo). 3. Aplic. clínica 126 085- 236 29/9/06 15:53 Página 126 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I Cuadro 9.11 (Continuación) Figura 9.13 Tratamiento del psoas mediante TEM después de una contracción isométrica (reproducido, con permiso, de Chaitow, L., 1996: Muscle Energy Techniques. Churchill Livingstone, Edimburgo). Fuerzas. Las fuerzas del operador y el paciente están equiparadas. El esfuerzo inicial abarca aproximadamente un 20% o menos de la fuerza del paciente; si es lo apropiado, se incrementará hasta no más del 50% en contracciones consecutivas. El aumento de la duración de la contracción, hasta 20 segundos, puede ser más efectivo que cualquier incremento en la fuerza. Fuerzas. Las fuerzas del operador y el paciente están equiparadas. El esfuerzo inicial abarca aproximadamente un 20% de la fuerza del paciente; si es lo apropiado, se incrementará hasta no más del 50% en contracciones consecutivas. El aumento de la duración de la contracción, de hasta 20 segundos, puede ser más efectivo que cualquier incremento en la fuerza. Duración de la contracción. Inicialmente 7 a 10 segundos, aumentando hasta 20 segundos en contracciones consecutivas si se requiere un mayor efecto. Duración de la contracción. Inicialmente 7 a 10 segundos, aumentando hasta 20 segundos en contracciones consecutivas si se requiere un mayor efecto. Acción siguiente a la contracción. La zona (el músculo) se somete a un ligero estiramiento después de asegurar una completa relajación, de ser posible con participación del paciente. El movimiento se llevará a cabo hasta una nueva limitación o hasta la espiración. El estiramiento es mantenido durante no menos de 20 segundos. Acción siguiente a la contracción. La zona (el músculo) se somete a un ligero estiramiento después de asegurar una completa relajación, de ser posible con participación del paciente. El movimiento se llevará a cabo hasta una nueva limitación o hasta la espiración. El estiramiento es mantenido durante no menos de 20 segundos. Repeticiones. Después de la tercera repetición, es probablemente poco lo que se ganará. Repeticiones. Después de la tercera repetición, es probablemente poco lo que se ganará. Contracción isométrica utilizando relajación postisométrica (también conocida como estiramiento facilitados o neuromusculares) Contracción dinámica excéntrica (isolítica) Indicaciones ● ● Relajación del espasmo o la contracción musculares. Estiramiento del músculo que alberga un punto gatillo. Punto de inicio de la contracción. En la barrera de resistencia o inmediatamente antes de ella. Método. Los músculos afectados (agonistas) se usan en la contracción isométrica. Los músculos acortados consecutivamente se relajan por vía de relajación postisométrica. El operador intenta empujar a través de la barrera restrictiva contra la fuerza en dirección contraria, equiparada con precisión, que realiza el paciente. Indicaciones Estiramiento de una musculatura fibrótica tensionada que alberga puntos gatillo. ● Punto de inicio de la contracción. Poco antes de la barrera restrictiva. Método. El músculo a estirar es contraído y el operador le impide contraerse mediante un superior esfuerzo; la contracción es superada y revertida, de modo que se estira un músculo que está contrayéndose. El origen y la inserción no se aproximan. El músculo es estirado hasta la longitud fisiológica completa en reposo, o tan cerca de ella como sea posible. 3. Aplic. clínica 085- 236 29/9/06 15:53 Página 127 LAS TÉCNICAS NEUROMUSCULARES MODERNAS 127 Cuadro 9.11 (Continuación) Fuerzas. La fuerza ejercida por el operador es mayor que la del paciente. En un primer momento el paciente emplea menos que su fuerza máxima. Las contracciones consecutivas se acercan a ésta si la molestia no es excesiva. Duración de la contracción. 2 a 4 segundos. Repeticiones. Una sola vez es lo adecuado, ya que pueden provocarse microtraumatismos. Precaución. Deben evitarse contracciones isolíticas excéntricas en los músculos de cabeza/cuello o en general si el paciente está debilitado, es muy sensible al dolor o presenta osteoporosis. Figura 9.14 Tratamiento mediante TEM isolítica del TFL en que se aplican simultáneamente contracción y estiramiento del músculo (reproducido con permiso de Chaitow, L., 1996: Muscle Energy Techniques. Churchill Livingstone, Edimburgo). ● Este patrón se repite durante hasta 2 minutos, hasta que el paciente informa de que los síntomas (de dolor) locales o referidos se han reducido o que el dolor ha aumentado, un fenómeno raro pero lo suficientemente significativo como para interrumpir la aplicación de presión. ● En consecuencia, si al volver a aplicar la presión durante esta secuencia de «hacer y quebrar» el dolor informado se reduce o crece (o si pasan 2 minutos sin que se informe de ninguno de estos cambios), el componente de compresión isquémica de la TINI cesa. ● En ese momento se introduce nuevamente la presión; a cualquier grado de dolor observado se le asigna un valor de 10 y se le pide al paciente que brinde información en forma de «puntuaciones» del dolor que siente al reposicionar la zona de acuerdo con los criterios del método de liberación posicional (Cuadro 9.10). Se busca una posición que reduzca el dolor a una puntuación de 3 o menos. ● Esta «posición de comodidad» se mantiene no menos de 20 segundos para permitir la recontextualización neurológica, la reducción de la actividad de los nociceptores y el aumento del intercambio circulatorio local. ● En este momento se da inicio a una contracción isométrica centrada en la musculatura que rodea al punto gatillo (véase técnica de energía muscular, Cuadro 9.11) y a continuación se estiran los tejidos localmente y, de ser posible, en forma tal que involucre a todo el músculo. ● En algunos casos también se encuentra útil para completar el tratamiento el agregado de la activación reeducativa de los antagonistas del músculo que aloja el punto gatillo mediante los métodos de Ruddy (véase Cuadro 9.12). ● Éste es el protocolo de la técnica de inhibición neuromuscular integrada (TINI). Fundamentación de la TINI Cuando se palpa un punto gatillo mediante presión directa de un dedo o el pulgar y los mismos tejidos en que se encuentra el punto gatillo están posicionados para alejar el dolor (o su mayor parte), durante la aplicación de la libera● Cuadro 9.12 Técnica de energía muscular pulsante de Ruddy. Un promisorio agregado a esta secuencia tiene en cuenta la potencialidad de los métodos desarrollados hace algunos años por el médico osteópata T. J. Ruddy (1962). En las décadas de 1940 y 1950, Ruddy desarrolló un método de contracciones pulsantes rápidas contra resistencia, que denominó «ducción resistiva rítmica rápida». Por razones obvias, se aplica ahora al método de Ruddy el nombre «técnica de energía muscular pulsante». Su uso más simple aborda el tejido o la articulación disfuncionales mantenidos en su barrera restrictiva, momento en que el paciente (lo que constituye la situación ideal, o el profesional, si el paciente no puede colaborar adecuadamente con las instrucciones) introduce una serie de fuerzas rápidas mínimas (2 por segundo) en dirección del obstáculo y en contra de la resistencia del profesional. Se exige un esfuerzo inicial mínimo, para emplear las palabras de Ruddy, «sin fluctuaciones ni rebotes». La aplicación de este abordaje condicionante implica, como señala Ruddy, contracciones «cortas, rápidas y rítmicas, que incrementan gradualmente su amplitud y el grado de resistencia, condicionando así al sistema propioceptivo mediante movimientos rápidos». Ruddy supone que es probable que los efectos incluyan una mejor oxigenación y una mejor circulación venosa y linfática en toda la zona tratada. Por otra parte, cree que el método ejerce influencia sobre la postura tanto estática como cinética, debido a los efectos sobre las vías aferentes propioceptiva e interoceptiva, ayudando así a mantener un «equilibrio dinámico» que comprende «un equilibrio homeostático en términos químicos, físicos, térmicos, eléctricos y líquidos hísticos». En un contexto en que una musculatura hipertónica tensa, posiblemente acortada, ha sido tratada mediante estiramiento, es importante comenzar a facilitar y fortalecer los antagonistas inhibidos y debilitados. Esto es válido tanto si los músculos hipertónicos fueron tratados solamente por razones de acortamiento/hipertonicidad como porque acogen puntos gatillo activos en sus fibras. La introducción de un procedimiento de energía muscular pulsante como el de Ruddy, incluyendo a estos antagonistas inhibidos, ofrece la oportunidad de: reeducación propioceptiva facilitación del fortalecimiento de los antagonistas debilitados ● mayor inhibición de los agonistas tensos ● aumento de la circulación y el drenaje locales ● y, al decir de Liebenson (1996), «reeducación de patrones motores, de base refleja subcórtica». ● ● 3. Aplic. clínica 128 085- 236 29/9/06 15:53 Página 128 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I ción posicional las fibras más tensas en que se alberga el punto gatillo estarán en una posición de cierta comodidad. ● En ese momento, el punto gatillo ya habría recibido presión isquémica inhibitoria directa y nuevamente se hallaría bajo ella, y habría sido posicionado de modo tal que los tejidos que lo alojan estarían (relativamente o completamente) relajados. ● Tras un período de 30 a 60 segundos en esta posición de comodidad, el paciente introduce una contracción isométrica BIBLIOGRAFÍA a los tejidos y la mantiene de 7 a 10 segundos, incluyendo las fibras precisas que habían sido reposicionadas para lograr la liberación posicional. ● El efecto de esto sería producir en estos tejidos (después de la contracción) una reducción del tono. Dichos tejidos podrían ser estirados entonces localmente o de manera que abarcaran todo el músculo, de acuerdo con su localización, estirándose así las fibras destinatarias específicas. 3. Aplic. clínica 085- 236 29/9/06 15:53 Página 129 EN ESTE CAPÍTULO: Hidroterapia y crioterapia 131 Cómo trabaja el agua sobre el cuerpo humano 131 Compresa calentadora 131 Alternancia de calor y frío: hidroterapia constitucional (aplicación casera) 132 Baño neutro 133 Baños alternantes 133 Baños de asiento alternantes 133 Compresas de hielo 134 Refrigerantes de hielo como forma de tratamiento de puntos gatillo 134 Técnica de inhibición neuromuscular integrada 135 Método 1 de la TINI 136 Fundamentación de la TINI 136 Facilitación recíproca de los antagonistas de Ruddy (FRAR) 137 Técnicas de drenaje linfático 138 Masaje 138 Petrissage 138 Amasado 139 Inhibición 139 Effleurage (roce superficial) 139 Vibración y fricción 139 Fricción transversa 139 Explicación de los efectos 140 Movilización y articulación 140 Notas acerca de los deslizamientos apofisarios naturales sostenidos (DANS) 141 Técnicas de energía muscular (TEM) y sus variantes 142 Explicación neurológica de los efectos de la TEM 142 Uso de la cooperación respiratoria 143 Uso de los movimientos oculares 143 Variaciones de la técnica de energía muscular 143 Técnicas de liberación miofascial (TLM) 145 Ejercicio 1: Liberación miofascial paravertebral longitudinal 146 Ejercicio 2: Liberación del subescapular de la fascia del serrato anterior 146 Técnicas de liberación posicional (TLP) 147 La hipótesis propioceptiva 147 La hipótesis nociceptiva 148 Resolución de restricciones mediante las TLP 148 La hipótesis circulatoria 149 Variaciones de las TLP 149 Rehabilitación 153 Técnicas adicionales de estiramiento 153 Estiramiento facilitado 153 Variaciones de la facilitación neuromuscular propioceptiva (FNP) 154 Estiramiento aislado activo (EAA) 154 Estiramientos del yoga (y estiramientos estáticos) 154 Estiramiento balístico 154 10 Modalidades y técnicas terapéuticas asociadas Las técnicas descritas en este capítulo representan los métodos que los autores consideran más útiles en combinación con la TNM (tanto en la versión de Lief como en la estadounidense, según se detalló en el Capítulo 9). Esto no significa proponer que otros métodos destinados al tratamiento de la disfunción de tejidos blandos sean necesariamente menos efectivos o inapropiados. En cambio, sí tiene sentido resaltar que, en base a su experiencia clínica, los autores saben de la utilidad de los métodos que se describen e incorporan a todo lo largo de este texto dedicado a las aplicaciones clínicas, como son por ejemplo las variaciones respecto del tema de la técnica de energía muscular (TEM), la técnica de liberación posicional (TLP) y la técnica de liberación miofascial (TLM). También son mencionados con frecuencia los métodos de masaje tradicionales, así como las técnicas de drenaje linfático. Todas estas metodologías requieren un entrenamiento adecuado, por lo que las descripciones y explicaciones que se ofrecen en este capítulo no intentan reemplazar esa exigencia. El material de este capítulo describe tanto la metodología empleada en las diferentes técnicas como algunos de los principios subyacentes que ayudan a explicar sus mecanismos. Los métodos que se describirán son: acupuntura/acupresión (véase Cuadro 10.1) hidroterapia/crioterapia ● técnica de inhibición neuromuscular integrada (TINI), incluida la facilitación recíproca de los antagonistas de Ruddy (FRAR) ● drenaje linfático ● masaje ● técnicas de movilización ● técnica de energía muscular (TEM) ● técnicas de liberación miofascial (TLM) ● técnicas de liberación posicional (TLP, incluido el esfuerzo/contraesfuerzo (ECE)) ● técnica de energía muscular pulsante de Ruddy ● técnicas de estiramiento (diferentes de la TEM). ● ● 129 3. Aplic. clínica 130 085- 236 29/9/06 15:53 Página 130 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I Cuadro 10.1 Acupuntura y puntos gatillo. Los puntos de acupuntura se sitúan en localizaciones anatómicas bastante precisas que pueden ser corroboradas mediante detección eléctrica, quedando evidenciado cada punto por una pequeña zona de resistencia eléctrica disminuida (Mann, 1963). Cuando están «activos», presumiblemente debido a estimulación eléctrica refleja, estos puntos se hacen aún más fácilmente detectables, dado que la resistencia eléctrica se reduce todavía más. La piel que los cubre también se altera y se hace hiperalgésica y fácil de palpar, a diferencia de la piel circundante. De ese modo, simulan las características de los puntos gatillo (véase Capítulo 6 respecto del análisis de las características de la piel en relación con los puntos gatillo). Los puntos de acupuntura también se hacen sensibles a la presión, lo cual es valioso a la hora de la evaluación, puesto que el hallazgo de áreas sensibles durante la palpación o el tratamiento es de importancia diagnóstica. Las zonas sensibles y dolorosas pueden bien constituir puntos de acupuntura «activos» (o tsubo, en japonés) (Serizawa, 1980). Estos puntos no sólo son detectables y sensibles, sino que también pueden tratarse por medio de técnicas de presión directa (véase más adelante). Con referencia a la existencia de estos puntos, Serizawa (1980) debate una teoría de los «reflejos nerviosos». La teoría de los reflejos nerviosos mantiene que cuando en un órgano interno se produce una situación anormal se instalan alteraciones cutáneas y musculares relacionadas con ese órgano por medio del sistema nervioso. Estas alteraciones suceden como actos reflejos. El sistema nervioso, que se extiende a todo lo largo de los órganos internos, al igual que por la piel, los tejidos subcutáneos y los músculos, transmite constantemente información acerca de la situación física a la médula espinal y el encéfalo. Estos impulsos informativos, de naturaleza centrípeta, desencadenan un acto reflejo que hace que los síntomas del trastorno del órgano interno se manifiesten en las superficies corporales. (...) La relación íntima entre los órganos internos y externos posee asimismo un efecto inverso; es decir, la estimulación de la piel y los músculos afecta al estado de los órganos y tejidos internos. Claramente es evidente un vínculo conceptual entre las fuerzas que subyacen a los puntos de acupuntura/tsubo y las explicaciones referidas a la facilitación (Capítulo 6). ¿Constituyen los puntos de acupuntura y los puntos gatillo el mismo fenómeno? Los investigadores del dolor Wall y Melzack (1989), así como Travell y Simons (1992), sostienen que hay poca diferencia, si hay alguna, entre los puntos de acupuntura y la mayor parte de los puntos gatillo. Puesto que espacialmente ocupan las mismas posiciones en por lo menos el 70% de los casos (Wall y Melzack, 1989), a menudo hay coincidencia terapéutica toda vez que un punto gatillo podría «confundirse» con un punto de acupuntura activo y viceversa. Wall y Melzack llegaron a la conclusión de que «los puntos gatillo y los puntos de acupuntura, cuando son utilizados para el control del dolor, si bien fueron descubiertos independientemente y denominados de modo diferente, representan el mismo fenómeno». No obstante, Baldry (1993) señala diferencias en cuanto a su conformación estructural. Expresa: Parece probable que sean de dos tipos diferentes y que su estrecha relación espacial se deba a que hay puntos de acupuntura inervados por fibras aferentes A delta (receptores de transmisión rápida con umbral elevado y sensibles a estímulos vivamente puntuales o a la estimulación producida mediante calor) en la piel y los tejidos subcutáneos que se encuentran inmediatamente por sobre los puntos gatillo inervados predominantemente por fibras aferentes C (de transmisión lenta, ampliamente distribuidos y sensibles a estímulos químicos –como los relacionados con las células dañadas–, mecánicos o térmicos). Es claro que la estimulación de una zona que contenga tanto un punto de acupuntura como un punto gatillo ejercerá influencia sobre ambos tipos de transmisión neural y ambos «puntos». Qué vía de estimulación refleja produce el efecto terapéutico o si otros mecanismos operan conjuntamente –por ejemplo, la liberación de endorfinas– es algo que sigue abierto a debate. Esta exposición puede ser ampliada si incluimos la vasta disposición de otras influencias reflejas identificadas por otros sistemas, entre ellas los reflejos neurolinfáticos y neurovasculares, y otros investigadores (Chaitow, 1996b). En tanto los conceptos orientales tradicionales se centran en los desequilibrios de energía (Qi) en reacción a los puntos de acupuntura, existe también una cantidad de interpretaciones occidentales. Melzack (1977) supuso que los puntos de acupuntura representan áreas de actividad fisiológica anormal que producen un continuo ingreso de información de bajo nivel al SNC. Sugiere que eventualmente esto podría dar lugar a una combinación con estímulos nocivos provenientes de otras estructuras, inervadas por los mismos segmentos, para producir una mayor conciencia de dolor y sufrimiento. Halló razonable presumir que los puntos gatillo y los puntos de acupuntura representan el mismo fenómeno, habiendo hallado que la localización de los puntos gatillo en los mapas occidentales y los puntos de acupuntura comúnmente utilizados en condiciones de dolor mostraban en cuanto a su posición una notoria correlación del 70%. Lewith y Kenyon (1984) aportan una variedad de sugerencias en relación con los mecanismos por los cuales la acupuntura (o la acupresión) logran sus resultados de alivio del dolor. Entre ellas están explicaciones neurológicas tales como la teoría de control de la puerta de entrada. En sí misma, ésta es considerada una explicación incompleta, demostrándose que también están implicados en la modificación de la percepción del dolor por el paciente factores humorales (liberación de endorfinas, etc.) y psicológicos. Se piensa que el mecanismo de la acupresión consiste en una combinación de elementos neurológicos reflejos y directos, así como la participación de una variedad de secreciones, como las encefalinas y las endorfinas. También se conjetura que algunas de estas influencias operan durante el tratamiento manual de los puntos gatillo (véase Capítulo 6). Puntos Ah-Shi El método de la acupuntura también incluye el tratamiento de los puntos no enumerados en los mapas de meridianos, conocidos como puntos Ah-Shi. Éstos comprenden todos los puntos que surgen en forma espontánea, por lo general en relación con problemas o enfermedades articulares determinados. Mientras dure su sensibilidad se los tiene por adecuados para un tratamiento con agujas o mediante presión. En consecuencia, estos puntos pueden ser considerados idénticos a los puntos «dolorosos a la palpación» descritos por Laurence Jones (1995) en su método de strain y contrastrain, y asimismo coinciden con frecuencia con puntos gatillo establecidos (véase más adelante). No está dentro de las intenciones de este libro brindar instrucciones acerca del método de la acupuntura ni hacer suyos los puntos de vista expresados por la acupuntura tradicional en relación con los meridianos y su propuesta conexión con órganos y sistemas. Sin embargo, sería corto de vista ignorar el conocimiento acumulado, que ha conducido a muchos miles de hábiles practicantes a atribuir un papel particular a estos puntos. En lo que concierne a la terapia manual, parece valioso tomar conciencia de los papeles atribuidos a determinados puntos de acupuntura e incorporarlos a los contextos diagnóstico y terapéutico. En la técnica neuromuscular básica, al palpar y buscar en los tejidos blandos estamos obligados a atravesar zonas sensibles que se relacionan con dichos puntos. 3. Aplic. clínica 085- 236 29/9/06 15:53 Página 131 MODALIDADES Y TÉCNICAS TERAPÉUTICAS ASOCIADAS 131 HIDROTERAPIA Y CRIOTERAPIA (Boyle y Saine, Compresa calentadora 1988; Chaitow, 1999; Kirchfeld y Boyle, 1994; Licht, 1963) En Europa se denomina «compresa fría» y es un método simple pero efectivo. Se toma una tela fría y mojada (lo mejor es el algodón), bien estrujada en agua fría, y se aplica a una zona que inmediatamente se cubre de forma tal que quede aislada, permitiendo que el calor corporal se transmita a la sustancia fría. A menudo se utiliza una cubierta plástica para evitar que la humedad se difunda y aislar aún más el material. Cuando la pieza fría toca la piel por primera vez se desencadena un estímulo reflejo que produce aflujo de sangre, que retorna fresca y oxigenada. Al calentarse lentamente, la compresa logra un efecto profundamente relajante, con reducción del dolor. Es éste un método ideal para un autotratamiento de primeros auxilios en casos como: Cómo trabaja el agua sobre el cuerpo humano Cuando se aplica a los tejidos algo frío o caliente, los músculos se relajan y los vasos sanguíneos se dilatan. Esto hace que llegue más sangre a esos tejidos. A menos que haya actividad (como ocurriría en el caso de músculos que se contraen y relajan durante el ejercicio o por deslizamientos de effleurage, roce) o a menos que una aplicación de frío de algún tipo siga a la aplicación de calor, los tejidos tenderán a congestionarse. Por tal razón, en el método de la hidroterapia casi siempre una aplicación fría sigue a una caliente. Cuando se aplica frío breve a los tejidos se causa vasoconstricción de los vasos sanguíneos locales. Esto tiene por efecto descongestionar los tejidos y es rápidamente seguido por una reacción en que los vasos sanguíneos se dilatan y los tejidos son inundados con sangre fresca, rica en oxígeno. Las aplicaciones alternadas de calor y frío producen intercambio circulatorio y mejoran el drenaje y el aporte de oxígeno a los tejidos, ya se trate de músculos, piel u órganos. Dos importantes reglas de la hidroterapia son las siguientes: Casi siempre debe producirse una breve aplicación de frío, o inmersión, después de una caliente, y preferiblemente también antes de ésta (a menos que se indique lo contrario) ● Cuando se aplica calor, esta aplicación nunca debe ser lo suficientemente caliente como para escaldar la piel, sino siempre soportable. ● Los siguientes son principios generales de las aplicaciones de calor y frío: ● Las aplicaciones breves de frío (menos de 1 minuto) estimulan la circulación. ● Las aplicaciones prolongadas de frío (más de 1 minuto) deprimen la circulación y el metabolismo. ● Las aplicaciones prolongadas de calor (más de 5 minutos) producen vasodilatación y pueden dejar el área congestionada y estática, requiriendo una aplicación de frío o masaje para ayudar a restaurar la normalidad. ● Las aplicaciones breves de calor (menos de 5 minutos) estimulan la circulación, pero las prolongadas (más de 5 minutos) deprimen tanto la circulación como el metabolismo. ● Las aplicaciones breves de calor seguidas por otras breves de frío causan alternancia circulatoria, seguida del retorno a la normalidad. ● El calor se define como 36,7-40º centígrados (98-104º Fahrenheit). Cualquier calor mayor a éste es indeseable y peligroso. ● Las aplicaciones o baños neutros, a temperatura corporal, son muy calmantes y relajantes. ● El frío se define como 12,7-18,3º C (55-65º F). ● Cualquier temperatura inferior es muy fría; las temperaturas superiores se dividen en: fresca (18,5-26,5º C/66-80º F) tibia (26,5-33,3º C/81-92º F) - neutra/cálida (33,8-36,1º C/93-97º F). ● ● articulaciones dolorosas mastitis ● dolor de garganta (se coloca la compresa en la garganta, de oreja a oreja, sosteniéndola en la parte alta de la cabeza) ● dolor lumbar (véase más adelante compresa para el tronco) ● dolor torácico por bronquitis. ● ● Materiales ● Una pieza única o doble de tela de algodón lo suficientemente grande como para cubrir la zona a tratar (doble para personas con buena circulación y vitalidad, única para personas con circulación y vitalidad sólo moderadas). ● Una pieza de lana o franela (la toalla no es tan efectiva) más grande que la pieza de algodón, de manera que pueda cubrirla completamente sin que sobresalgan los bordes. ● Material plástico del mismo tamaño que la pieza de lana. ● Agujas imperdibles. ● Agua fría. Método ● Se sumerge y se escurre bien la pieza de algodón en agua fría, de modo que esté húmeda y no gotee. ● Se la coloca sobre el área dolorida y se cubre inmediatamente con la pieza de lana o franela y, si se lo utiliza, también con el material plástico, que se asegura con alfileres. ● La compresa debe quedar lo suficientemente firme como para asegurar que no haya acceso de aire demasiado frío, pero no tan ajustada como para impedir la circulación. ● La pieza fría debe calentarse rápidamente, dando sensación de comodidad; después de algunas horas ha de estar prácticamente seca. ● La pieza de algodón debe ser lavada antes de volver a ser utilizada, ya que absorbe desechos ácidos del cuerpo. ● Una compresa calentadora local (para una única articulación) se utiliza hasta cuatro veces por día, dejando por lo menos 1 hora entre aplicaciones. Lo ideal es dejarla durante toda la noche. 3. Aplic. clínica 132 085- 236 29/9/06 15:53 Página 132 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I Precaución Si por cualquier razón la compresa sigue fría después de 20 minutos (la compresa puede estar demasiado mojada o demasiado floja, o la vitalidad puede no ser adecuada para la tarea de calentar la compresa), se quitará y se aplicará a la zona una fricción enérgica con una toalla. Compresa de tronco: ejemplo de compresa calentadora La compresa de tronco carece de contraindicaciones y es útil en los estadios tanto agudo como crónico del dolor lumbar. Los materiales son los siguientes: Una o dos capas de algodón lo suficientemente anchas como para abarcar desde la axila hasta la pelvis y largas como para rodear el cuerpo una vez sin superposición. ● Una capa de lana o franela, de casi las mismas dimensiones que las del algodón pero algo más ancha y un poco más larga, de modo que nada de la pieza de algodón tenga contacto con el aire. ● Alfileres de gancho y agua fría. ● Un ambiente cálido. ● La pieza de algodón se moja y se escurre en agua fría de manera que quede húmeda, sin gotear, y se enrolla alrededor del tronco para cubrir la zona desde la axila hasta la pelvis. Inmediatamente debe ser cubierta con la pieza seca de lana/franela, que se fija con alfileres de manera que cubra la pieza húmeda de algodón sin que sobresalgan sus bordes. Se pide al paciente que permanezca en decúbito y se lo cubre con una manta. El método puede emplearse durante unas pocas horas por el día o por la noche. ● En un lapso de aproximadamente 5 minutos ha de desvanecerse toda sensación de frío y se debe sentir comodidad en contacto con la pieza. Si se sigue sintiendo frío después de 5 minutos, la compresa debe quitarse. ● Después de unos 20 minutos se debe empezar a sentir calor bajo la compresa, sensación que debe mantenerse durante varias horas, hasta que se «hornee» a sí misma, secándose. ● El frío inicial tiene un efecto descongestivo, seguido por un período de temperatura neutra (aproximadamente a temperatura corporal) que afloja la musculatura, a lo que continúa un lapso de calor húmedo que incrementa aún más esta relajación. ● Si el paciente es de constitución fuerte y buena vitalidad y no le influye adversamente, el frío se utilizarán dos capas de algodón húmedo siguiendo los mismos principios, a fin de lograr un efecto más poderoso. ● Este método se emplea tres o cuatro veces por semana (en días alternados), durante los estadios agudos o crónicos del dolor de espalda. ● La pieza de algodón debe ser lavada en profundidad antes de volver a utilizarla, ya que absorberá desechos ácidos del cuerpo, capaces de irritar la piel. Alternancia de calor y frío: hidroterapia constitucional (aplicación casera) Efectos La hidroterapia constitucional tiene un efecto de «equilibrio» inespecífico, al reducir el dolor crónico, aumentar la función inmune y promover la salud. No tiene contraindicaciones, ya que el abanico del contraste de temperaturas con que se aplica puede ser modificado para abarcar cualquier grado de sensibilidad, fragilidad, etc. Materiales Algún lugar donde el paciente pueda estar tumbado. Una sábana de dos plazas plegada en dos, o dos sábanas de una plaza. ● Dos mantas (de lana si es posible). ● Dos toallas de baño (cuando se las pliega en dos, cada parte debe alcanzar de lado a lado y de hombros a caderas). ● Dos toallas pequeñas (cada una extendida debe tener el mismo tamaño que la toalla grande plegada en dos). ● Agua fría y caliente (véase temperatura en las notas que siguen). ● ● Este método no puede ser de autoaplicación, ya que se requiere ayuda. Método 1. El paciente se desviste y se acuesta en posición supina entre las sábanas y debajo de la manta. 2. Se colocan dos toallas de baño, calientes y plegadas (cuatro capas), directamente sobre la piel del tronco del paciente (de hombros a caderas, de lado a lado). 3. El paciente queda cubierto por sábana y manta durante 5 minutos. 4. El ayudante retorna con una toalla pequeña caliente y otra fría. 5. La «nueva» toalla caliente se coloca sobre las cuatro toallas calientes «antiguas» y la pila de toallas se retira, de modo que queda sobre la piel directamente la toalla caliente. Las toallas antiguas se descartan. 6. De inmediato, se coloca la toalla fría sobre la nueva toalla caliente y se retira esta última, de manera que la fría quede sobre la piel. La toalla pequeña caliente se descarta. 7. El paciente es cubierto con una sábana y así permanece por 10 minutos o hasta que la toalla fría se caliente. 8. La toalla previamente fría (y ahora caliente) se retira y el paciente pasa a la posición prona. 9. Se repiten los pasos 2 a 9 en el dorso del paciente. Notas ● Si se usa una cama deben tomarse precauciones para evitar que ésta se moje. 3. Aplic. clínica 085- 236 29/9/06 15:53 Página 133 MODALIDADES Y TÉCNICAS TERAPÉUTICAS ASOCIADAS ● En este contexto, el agua estará «caliente» si presenta una temperatura lo suficientemente elevada como para impedir que una mano permanezca en ella durante más de 5 segundos. ● El agua más fría proveniente de un grifo es adecuada para la toalla «fría». En veranos cálidos, la adición de hielo al agua en que se retuerce esta toalla es aceptable si el contraste de temperaturas es aceptable para el paciente. ● Si el paciente siente frío después de colocada la toalla fría puede administrarse un masaje de espalda, pies o manos (a través de la sábana y la manta) para calentarlo. ● La aplicación del método puede ajustarse para cumplir con las necesidades individuales variando la brecha entre caliente y frío de modo tal que el contraste sea pequeño, por ejemplo en un sujeto en quien la función inmune y el grado general de vulnerabilidad sean pobres, o grande (muy caliente y muy frío) en alguien cuya constitución sea robusta. ● El método puede emplearse una o dos veces por día, según necesidad. 133 ● El agua puede ser calentada periódicamente pero no debe exceder el límite de 36,1º C (97º F). ● La duración del baño debe ser de 30 minutos a 2 horas. ● Luego del baño el paciente debe reposar en cama durante por lo menos 1 hora. Baños alternantes Alternando agua caliente y fría de diferentes modos es posible lograr profundos efectos circulatorios. ● La alternancia de los baños es útil en todos los procesos que impliquen congestión e inflamación, locales o generales, así como para lograr un efecto tónico global. ● La alternancia de los baños de asiento es ideal para las venas varicosas y las hemorroides. Contraindicaciones Baño neutro Un baño neutro, en el cual la temperatura corporal es la misma que la del agua, posee una profunda influencia relajante sobre el sistema nervioso. Era el principal método para calmar a pacientes violentos y alterados en los asilos de enfermos mentales del siglo XIX. El baño neutro es útil en los casos de ansiedad, cuando hay sentimientos relacionados con el «estrés» y para el alivio del dolor crónico y el insomnio. Contraindicaciones Deben evitar este método las personas con afecciones cutáneas que reaccionan mal al agua o presentan una enfermedad cardíaca grave. Materiales ● ● ● Una bañera. Agua. Un termómetro para el agua. Método ● Se llena la bañera con agua tan cercana a los 36º C (97º F) como sea posible. ● El baño hace mejor su efecto con el agua a una temperatura tan cercana a la corporal como pueda lograrse. ● La inmersión en agua a esta temperatura neutra posee una actividad profundamente relajante, con efecto sedante sobre el sistema nervioso. ● El paciente se sumerge en el agua de modo que ésta le cubra los hombros. La nuca debe descansar sobre una toalla o esponja. ● Debe haber un termómetro sumergido en el agua de baño a fin de asegurar que la temperatura no caiga por debajo de 33,3º C (92º F). Los baños alternantes no deben emplearse si hay hemorragia, cólicos o espasmos, enfermedad cardíaca aguda o crónica grave o infecciones vesicales o renales agudas. Materiales ● Recipientes adecuados para contener agua caliente y fría. ● Si debe sumergirse toda la región pelviana se requiere una gran tina de plástico u otro material (un antiguo baño pelviano es lo mejor), junto con un pequeño recipiente para inmersión simultánea de los pies. ● Un termómetro de agua. ● Agua caliente y fría. Método ● Si el tratamiento se dirige a una zona localizada, como el brazo, la muñeca o el tobillo, ésta debe sumergirse alternativamente en agua caliente y fría, siguiendo los ritmos que se dan más adelante para los baños de asiento alternantes. ● Para un tratamiento de inmersión localizada pueden colocarse cubos de hielo en el agua fría a fin de lograr mayor contraste. ● Si la zona no es adecuada para su tratamiento por inmersión (el cual podría resultar embarazoso en el caso de un hombro o una rodilla), la aplicación de temperaturas calientes y frías es posible mediante el uso de toallas embebidas en agua de la temperatura apropiada y ligeramente retorcidas, siguiendo los ritmos temporales que se mencionan luego respecto de los baños de asiento. Baños de asiento alternantes Estos baños comprenden la inmersión del área pélvica (nalgas y caderas, hasta el ombligo) en agua de cierta tem- 3. Aplic. clínica 134 085- 236 29/9/06 15:53 Página 134 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I peratura, en tanto que los pies se encuentran sumergidos en agua de la misma temperatura o bien de una contrastante. La secuencia a seguir en los baños pélvicos alternantes es la que ofrecemos a continuación: ● Sentado 1 a 3 minutos en agua caliente (41-43º C/106110º F) ● 15 a 30 segundos en agua fría (alrededor de 15º C/60º F) ● 1 a 3 minutos en agua caliente ● 15 segundos en agua fría. De ser posible, durante las inmersiones de cadera los pies deberían hallarse en agua de temperatura contrastante, de forma que cuando las caderas se encuentren en agua caliente los pies reciban agua fría y viceversa. Si esto es de difícil organización, se harán solamente las inmersiones alternantes de cadera. Compresas de hielo El hielo causa vasoconstricción en los tejidos con que toma contacto debido a la gran cantidad de calor que absorbe al transformarse de sólido en líquido. El tratamiento con compresas de hielo es útil en los siguientes casos: todos los esguinces y traumatismos bursitis y otras tumefacciones o inflamaciones articulares (a menos que el frío agrave el dolor) ● odontalgias ● cefaleas ● hemorroides ● mordeduras y picaduras. ● ● Contraindicaciones Las aplicaciones de hielo se hallan contraindicadas sobre el abdomen durante problemas vesicales agudos, sobre el tórax durante un asma aguda y en caso de cualquier proceso agravado por el frío. Materiales ● Una pieza de franela o lana lo suficientemente grande como para cubrir el área a tratar. ● Toallas. ● Hielo. ● Alfileres de gancho. ● Plástico. ● Vendas. Método ● Se coloca hielo molido en una toalla de un grosor de hasta 2,5 cm. ● Se pliega la toalla y se cierra con alfileres a fin de que quede contenido el hielo. ● Se dispone una pieza de lana o franela sobre el sitio dolorido y sobre ella se coloca la compresa de hielo. ● La compresa se cubre con el plástico y la venda se usa para mantener todo en su lugar. ● Las ropas y el ropaje de cama se protegen con otros plásticos y toallas. ● La compresa de hielo se deja en el lugar hasta media hora, repitiendo después de 1 hora si ha sido útil. Refrigerantes de hielo como forma de tratamiento de puntos gatillo Enfriar y estirar un músculo que aloja un punto gatillo ayuda rápidamente a desactivar la conducta neurológica anormal del sitio. Travell (1952) y Mannell (1974) describieron estos efectos en detalle. Simons et al. (1998) señalan que «aplicar spray y estiramiento es el método no invasivo aisladamente más efectivo para inactivar puntos gatillo agudos» y que el componente de estiramiento es la verdadera acción, en tanto el rociado es una distracción. Expresan también que el spray se aplica antes del estiramiento o durante éste y no después de que el músculo ya haya sido elongado. Travell y Simons (1992; Simons et al. 1998) desestiman el uso de sprays refrigerantes para enfriar el área por consideraciones ambientales relacionadas con la depleción de ozono, instando en cambio a usar la frotación con hielo de manera similar a como se emplea el spray, para alcanzar los mismos resultados. El objetivo consiste en enfriar los tejidos superficiales mientras simultáneamente se estira el músculo subyacente que alberga el punto gatillo. ● Se requiere un spray enfriador o refrigerante respetuoso con el medio ambiente, con un pico calibrado que aporte un chorro moderadamente fino (o una fuente de hielo). ● «Gebauer Spray and Stretch» es un spray respetuoso con el medio ambiente que se está sometiendo a evaluación (Simons et al. 1998). Entretanto, el fluorometano ha sido aceptado transitoriamente en medicina para su uso en Estados Unidos y se prefiere al etilcloruro, que es peligroso para la salud y más frío que lo deseable para este tratamiento (Simons et al. 1998). ● El chorro debe tener fuerza suficiente como para trasladarse en el aire por lo menos 90 cm (un spray tipo nebulización es menos efectivo). ● En su reemplazo puede emplearse un cilindro de hielo formado con agua congelada en un recipiente de papel que luego se pela para exponer el borde del hielo. Dentro del hielo puede congelarse un polo de madera (un depresor) para permitir una más fácil aplicación cuando el borde delgado y frío del hielo se aplica en franjas paralelas unidireccionales, desde el punto gatillo hacia la zona referida, pasándolo varias veces. ● Travell y Simons (1992) han señalado, con todo, que la piel debe permanecer seca para que este método tenga éxito, ya que la humedad retarda la velocidad del enfriamiento cutáneo y asimismo puede demorar el recalentamiento. Cubrir el hielo con un plástico delgado (bolsa o cubierta) evitará que la humedad toque la piel (un factor que según Janet Travell, en una comunicación personal a JD, tendría particular importancia), pero reduce un poco la eficacia respecto de los sprays enfriadores. 3. Aplic. clínica 085- 236 29/9/06 15:53 Página 135 MODALIDADES Y TÉCNICAS TERAPÉUTICAS ASOCIADAS ● Uno de los autores (LC) ha hallado que una lata de bebida fría que ha sido parcialmente rellenada con agua y congelada es un buen sustituto. El recipiente metálico helado puede ser rodado sobre la piel reteniendo adecuadamente su poder enfriante, sin que una humedad excesiva toque la piel. ● Los crioestimuladores (instrumentos metálicos con forma de hot dog y extremos lisos, que se congelan antes de su uso) son efectivos y no producen demasiada humedad. ● Otro sustituto del spray refrigerante es la aguja que utilizan los neurólogos, que de modo similar se hace correr en bandas paralelas, lo que crea una sensación de pinchazos, más que de frío (Simons et al. 1998). ● Cualquiera que sea el método elegido, el paciente debe hallarse cómodamente apoyado para promover la relajación muscular y debe sentir calor. Si alguna región del cuerpo está fría podrán utilizarse una manta o compresas de calentamiento, para auxiliar a la persona en su comodidad y desalentar la contracción muscular. ● Si se usa un spray se mantendrá el recipiente de 30 a 60 cm de la superficie, de manera tal que el fino chorro alcance la superficie corporal en ángulo agudo, no perpendicular. Esto reduce el impacto. Por la misma razón, el chorro comienza a veces en el aire sobre la mano del profesional y sólo gradualmente es puesto en contacto con la piel que se encuentra sobre el punto gatillo. ● El chorro fino o la frotación congelada/la lata congelada se aplican sólo por franjas paralelas en un único sentido, no hacia delante y atrás, desde el punto gatillo hacia la zona referida. ● Cada pasaje da comienzo en un sitio ligeramente proximal al punto gatillo y se mueve con lentitud y uniformemente a través de la zona de referencia, a fin de cubrirla, extendiéndose un poco más allá de ella. ● Es ventajoso rociar o enfriar tanto el punto gatillo como la zona de referencia, ya que cuando el dolor es muy fuerte es probable que se hayan desarrollado puntos gatillo secundarios. Este tipo de frotación también atiende a los puntos gatillo centrales y de fijaciones (Simons et al. 1998). ● La dirección del movimiento sigue usualmente la línea de las fibras musculares, hacia su inserción. ● La velocidad de movimiento óptima de la frotación/el rodamiento en la piel parece ser de aproximadamente 10 cm (4 pulgadas) por segundo. Las pasadas son repetidas a un ritmo de pocos segundos, hasta que toda la piel por sobre el punto gatillo y las zonas de referencia hayan sido atendidas una o dos veces. ● Si aparece un «dolor por frío», o si la aplicación del hielo/la lata activa una eferencia dolorosa, ha de prolongarse el intervalo entre las aplicaciones. Se tendrá la precaución de no congelar o decolorar la piel. ● Durante la aplicación de frío o directamente después, las fibras tensionales deben ser estiradas en forma pasiva. Las fibras no deben estirarse antes de la aplicación de frío. ● Si se desea lograr un resultado satisfactorio, en general es esencial el estiramiento suave. ● Al darse la relajación muscular, el estiramiento continuado debe mantenerse de 20 a 30 segundos; después de 135 una serie de aplicaciones frías, se evalúa la movilidad activa. ● Se pide al paciente que se mueva en las direcciones que se encontraban restringidas antes de la aplicación del spray o que eran de activación dolorosa. ● Se hará el intento de restaurar el alcance completo del movimiento, si bien siempre dentro de los límites establecidos por el dolor, ya que el sobreestiramiento repentino puede aumentar el espasmo muscular existente. ● El tratamiento continúa de esta manera hasta que hayan sido tratados los puntos gatillo (a menudo hay varios de ellos, o hay un «nido») y sus respectivas zonas de referencia del dolor. ● Todo el procedimiento puede llevar de 15 a 20 minutos, pero no debe apresurarse. ● Debe describirse al paciente simples ejercicios que utilicen el principio del estiramiento pasivo o activo, a fin de que los lleve a cabo varias veces por día en el hogar, después de la aplicación de calor suave (compresas calientes, etc.). Debe mencionársele las precauciones usuales, como evitar el uso de calor si los síntomas empeoran o si hay evidencias de inflamación. Estos ejemplos acerca de la amplia variedad de métodos hidroterapéuticos disponibles para su aplicación tanto en la clínica como en el hogar constituyen una base de lo que se puede recomendar a los pacientes. Una precaución clave consiste en que en cualquier lugar en que se aplique calor, el frío debe seguirlo como aplicación final. Los textos que se presentan entre las referencias bibliográficas son todos recomendables para su posterior lectura acerca del tema, en particular Naturopathic hydrotherapy, de Wayne Boyle y Andre Saine (1988). TÉCNICA DE INHIBICIÓN NEUROMUSCULAR INTEGRADA (Chaitow, 1994) La TINI implica usar la posición de comodidad como parte de una secuencia que da comienzo con la localización de un punto doloroso/punto gatillo, seguida por la aplicación de compresión isquémica (opcional; debe evitarse si el dolor es demasiado intenso o el paciente es demasiado sensible), luego de la cual se introduce la liberación posicional. Después de un tiempo apropiado, durante el cual los tejidos son mantenidos en una posición «cómoda» (20 a 30 segundos), se guía al paciente para introducir la contracción isométrica en los tejidos que hospedan el punto gatillo, y se mantiene durante 7 a 10 segundos, después de lo cual estos tejidos se estiran (también pueden ser estirados durante la contracción, si eso es lo que reclama el tejido fibrótico). A menudo puede introducirse con utilidad una secuencia adicional que incluya contracciones rítmicas del antagonista del músculo que aloja el punto gatillo, lo que agregará un efecto inhibitorio al tono excesivo de las fibras, en tanto fortalecerá los antagonistas inhibidos. Esta secuencia se describe en detalle a continuación. 3. Aplic. clínica 136 085- 236 29/9/06 15:53 Página 136 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I Cuadro 10.2 Resumen de los abordajes de tejidos blandos en el SFM (Chaitow, 2000). Cuando el sujeto está muy enfermo, como en el síndrome fibromiálgico (SFM) y en el síndrome de fatiga crónica (SFC), cuando las funciones adaptativas se han extendido hasta el límite, cualquier tratamiento (aun suave) representa una demanda adaptativa adicional (es decir, constituye otro estresor más al que la persona deberá adaptarse). Por ello, es esencial que las intervenciones terapéuticas sean cuidadosamente seleccionadas y adecuadas a la capacidad real del paciente para responder, en tanto esto pueda evaluarse. Cuando los síntomas están en su peor momento sólo serán apropiados cambios simples, intervenciones simples, dando tiempo a que el cuerpo/mente los procese y maneje. En los estadios iniciales y durante períodos en que los que los síntomas se han incrementado también puede valer la pena considerar abordajes globales, de cuerpo entero, constitucionales (modificaciones en la dieta, hidroterapia, masaje placentero inespecífico, métodos de relajación, etc.), más que intervenciones específicas. En el mejor de los casos, la recuperación de un SFM es lenta, y es fácil empeorar las cosas mediante intervenciones hiperentusiastas e inadecuadas. Se requiere paciencia, tanto por parte del profesional como del paciente, evitando dar lugar a falsas esperanzas y usando en cambio métodos terapéuticos y educativos realistas que no empeoren el proceso y ofrezcan alivio y la mejor oportunidad para una mejoría. Identificación de la disfunción local observadas y palpadas, métodos de evaluación funcional, etc. (Greenman, 1989). ● El tratamiento consecutivo de los músculos acortados por medio de TEM o autoestiramiento permitirá volver a obtener la fuerza en los músculos antagonistas que han quedado inhibidos. Al mismo tiempo, puede ser adecuado un suave ejercicio tonificador. Tratamiento de problemas musculares locales (es decir, puntos gatillo) y generales ● Los tejidos son mantenidos en la barrera de la elasticidad a la espera de la liberación fisiológica (estiramiento cutáneo, flexión en C, flexión en S, TNM leve, etc.). ● Uso de métodos de liberación posicional, manteniendo los tejidos en un punto «neutro dinámico» (esfuerzo/contraesfuerzo, técnica funcional, técnica de la induración, métodos de liberación de la fascia, etc.) (Jones, 1981). ● Métodos de liberación miofascial, aplicados suavemente. ● Método de la TEM para la disfunción muscular local y general (incluyendo las variantes aguda, crónica y pulsante (de Ruddy) de la TEM, según se describen en este capítulo). ● Técnicas vibracionales (métodos articulatorios rítmicos/de balanceo/oscilantes; vibración mecánica o manual). ● Desactivación de puntos gatillo miofasciales (si la sensibilidad lo permite) utilizando TINI u otros métodos (acupuntura, ultrasonidos, etc.) (Baldry, 1993). ● Examen extracorpóreo de las variaciones de temperatura (el frío puede sugerir isquemia, el calor puede indicar irritación/inflamación). ● Evaluación de adherencias fasciales a tejidos subyacentes, que indican una disfunción más profunda. ● Evaluación de variaciones en la elasticidad cutánea local, ya que su pérdida indica una zona de hiperalgesia y una probable disfunción o patología profunda (por ejemplo, un punto gatillo). ● Evaluación de áreas activas en forma refleja (puntos gatillo, etc.) por medio de palpación muy suave con un único dedo, buscando el fenómeno de «arrastre» (Lewit, 1992). ● Palpación al estilo de la TNM, que utiliza presión variable, con lo que se «encuentra y equipara» el tono del tejido. ● Evaluación funcional para examinar la respuesta hística local a la demanda fisiológica normal, por ejemplo, en la evaluación funcional del hombro, como se describe en el Capítulo 5. Abordajes de cuerpo entero Músculos posturales acortados Nutrición saludable y equilibrio endocrino ● ● ● ● ● Masaje placentero y/o aromaterapia. Hidroterapia. Técnicas craneanas. Tacto terapéutico. Drenaje linfático. Abordajes de reeducación/rehabilitación/autoayuda ● ● ● ● ● ● ● Posturales (Alexander, etc.). Reentrenamiento respiratorio (Garland, 1994). Modificación conductual cognitiva. Entrenamiento aeróbico. Estiramiento de tipo yogui, tai-chi. Métodos de relajación profunda (autógena, etc.). Autoterapia del dolor (por ejemplo, ECE autoaplicado). Evaluación secuencial e identificación de determinados músculos posturales acortados, en base a las modificaciones ● Método 1 de la TINI El intento por desarrollar un protocolo de tratamiento para la desactivación de los puntos gatillo miofasciales ha dado lugar a la siguiente secuencia: ● Se identifica el punto gatillo mediante métodos palpatorios. ● Se aplica compresión isquémica en forma sostenida o intermitente. ● Cuando el dolor referido o local comienza a disminuir, los tejidos que alojan el punto gatillo se llevan a una posición de tranquilidad y se mantienen así durante aproximadamente 20 a 30 segundos, permitiendo la recontextualización neurológica, la reducción de la actividad nociceptiva y el aumento del intercambio circulatorio local. ● Se centra una contracción isométrica en la musculatura que rodea al punto gatillo, seguida por estiramiento de los tejidos, tanto local como (donde sea posible) de manera que involucre a todo el músculo. ● El paciente colabora en los movimientos de estiramiento (cada vez que sea posible) activando los antagonistas y facilitando el estiramiento. Fundamentación de la TINI Cuando un punto gatillo es palpado por presión directa con un dedo cualquiera o el pulgar y cuando los tejidos mismos en que yace el punto gatillo están posicionados de manera que calmen el dolor (por completo o por lo menos en su mayor extensión), las fibras más alteradas, en que están incluidos los puntos gatillo, se hallan en una posición de comodidad relativa. El punto gatillo se encuentra bajo presión inhibitoria directa (leve o quizás intermitente) mientras está 3. Aplic. clínica 085- 236 29/9/06 15:53 Página 137 MODALIDADES Y TÉCNICAS TERAPÉUTICAS ASOCIADAS en posición, de modo que los tejidos que lo cobijan están relajados (relativamente o en su totalidad). Luego de un lapso de 20 a 60 segundos en esta posición de comodidad y presión inhibitoria (constante o intermitente) se pide al paciente que introduzca en los tejidos (contra la resistencia del profesional) una contracción isométrica leve (20% de su fuerza) y la mantenga de 7 a 10 segundos, en tanto utiliza las fibras precisas que están implicadas en la liberación posicional. A continuación de la contracción se habrá inducido en los tejidos una reducción del tono. En tal caso, los tejidos hipertónicos o fibróticos podrían ser estirados (como en cualquier procedimiento de energía muscular), de manera que cabría elongar las fibras específicamente destinatarias. Cuando sea posible, el paciente debe cooperar en el movimiento de estiramiento para activar los antagonistas y facilitar el estiramiento. Podría ser beneficioso entonces emplear el método FRAR de Ruddy (véase a continuación). Facilitación recíproca de los antagonistas de Ruddy (FRAR) Liebenson (1996b) resume la forma en que pueden corregirse patrones disfuncionales del sistema musculoesquelético. ● Identificar, relajar y estirar músculos rígido e hiperactivos. ● Movilizar y/o ajustar las articulaciones restringidas. ● Facilitar y fortalecer los músculos débiles. ● Reeducar los patrones motores en forma refleja, subcortical. Esta secuencia se basa en sólidos conocimientos e investigaciones biomecánicos (Jull y Janda, 1987; Lewit, 1992) y sirve como útil fundamento para la atención y la rehabilitación del paciente. El uso de los mecanismos de relajación postisométrica (RPI) o inhibición recíproca (IR) para inducir la reducción del tono antes del estiramiento es parte integral de la técnica de energía muscular, que es como inicialmente se utilizó en osteopatía y fue adoptada luego por la mayoría de las escuelas de medicina manual (DiGiovanna, 1991; Greenman, 1989; Mitchell, 1967). En las décadas de 1940 y 1950, Ruddy desarrolló un método de contracciones pulsantes rápidas contra resistencia, que denominó «ducción resistiva rítmica rápida». Por razones obvias, se aplica ahora al método de Ruddy el nombre «técnica de energía muscular pulsante». En su uso más simple, aborda el tejido o la articulación disfuncionales mantenidos en su barrera restrictiva, momento en que el paciente (o el profesional, si el paciente no puede colaborar adecuadamente con las instrucciones) introduce una serie de fuerzas rápidas mínimas (2 por segundo). Lo ideal es que estas contracciones mínimas en dirección del obstáculo sean resistidas por el profesional. La iniciación más simple de la fuerza debe llevarse a cabo, para emplear las palabras de Ruddy, «sin fluctuaciones ni rebotes». La aplicación de este abordaje condicionante implica contracciones «cortas, rápidas y rítmicas, que incrementan gradualmente su amplitud y el grado de resistencia, condicio- 137 nando así al sistema propioceptivo mediante movimientos rápidos» (Ruddy, 1962). Ruddy sugiere que es probable que entre los efectos se cuenten una mejor oxigenación y una mejor circulación venosa y linfática en toda la zona tratada. Por otra parte, cree que el método ejerce influencia sobre la postura tanto estática como cinética debido a los efectos sobre las vías aferentes propioceptiva e interoceptiva, ayudando así a mantener un «equilibrio dinámico» que comprende «un equilibrio homeostático en términos químicos, físicos, térmicos, eléctricos y líquidos hísticos». En un contexto en que una musculatura hipertónica tensa, posiblemente acortada, ha sido tratada mediante estiramiento, es importante comenzar a facilitar y fortalecer los antagonistas inhibidos y debilitados. Esto es válido tanto si los músculos hipertónicos fueron tratados solamente por razones de acortamiento/hipertonicidad como si acogen puntos gatillo activos en sus fibras. La introducción de un procedimiento de energía muscular pulsante como el de Ruddy, incluyendo a estos antagonistas inhibidos, ofrece la oportunidad de: reeducación propioceptiva facilitación del fortalecimiento de los antagonistas inhibidos ● mayor inhibición de los agonistas tensos ● aumento de la circulación y el drenaje locales ● y, al decir de Liebenson (1996), «reeducación de patrones motores, de base refleja subcortical». ● ● Considérese el ejemplo de un músculo trapecio hipertónico y acortado. Sea que contenga puntos gatillo activos o no (y de acuerdo con Simons et al. (1988) en general sí los contiene, dado que se trata del lugar del cuerpo en que con mayor frecuencia se encuentran puntos gatillo), cierta forma de estiramiento (TEM u otra) casi seguramente formaría parte de un abordaje terapéutico destinado a normalizar su patrón disfuncional. A continuación del apropiado estiramiento del trapecio superior se sugiere incorporar rehabilitación y reeducación propioceptiva (como parte de la secuencia de la TINI). Los métodos de Ruddy podrían aplicarse como sigue: 1. El operador hace contacto muy ligero con un único dedo contra el borde inferomedial de la escápula, del lado del trapecio superior tratado del paciente, que se encuentra en posición sedente o de pie. Se solicita al paciente que intente relajar la escápula entre el punto de contacto digital y la columna vertebral. 2. Se le indica: «Presione contra mi dedo y hacia su columna con su omóplato, con la misma fuerza con que yo estoy ejerciendo presión contra éste, durante menos de 1 segundo». 3. Una vez que el paciente ha hecho lo necesario para establecer el control sobre la precisa acción muscular necesaria para lograr lo que se le pidió (lo cual puede dar lugar a una cantidad importante de tentativas) y pueda hacerlo repetitivamente durante 1 segundo cada vez es tiempo de iniciar la secuencia de Ruddy. 4. Se dice al paciente algo así como «Ahora que sabe cómo activar los músculos que empujan su omóplato levemente contra mi dedo, deseo que lo repita 20 veces en 10 segundos, 3. Aplic. clínica 138 085- 236 29/9/06 15:53 Página 138 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I comenzando e interrumpiendo, de manera que no haya un movimiento real, sino sólo una contracción y su cese». 5. Estas contracciones repetidas activarán los romboides y los trapecios medio e inferior, mientras producen una inhibición recíproca automática del trapecio superior. 6. Se puede enseñar entonces al paciente a efectuar un leve contacto con un pulgar u otro dedo contra su propia escápula, en el borde medial, de modo que pueda llevar a cabo la aplicación casera del método. Con cierta creatividad cabe diseñar aplicaciones similares de la FRAR para su empleo en el resto del cuerpo. Estos métodos complementan los procedimientos de elongación y desactivación de puntos gatillo y pueden constituir el comienzo de una fase educativa y rehabilitatoria de la atención, en particular si el paciente la realiza en su casa. TÉCNICAS DE DRENAJE LINFÁTICO El experto en drenaje linfático Bruno Chikly (1999) sugiere que los profesionales con entrenamiento avanzado en drenaje linfático pueden aprender a seguir con precisión (e incrementar) el ritmo específico del flujo linfático. Con un conocimiento anatómico firme pueden delinearse las rutas específicas del drenaje, por lo general en dirección del nodo responsable de la evacuación de un área determinada (linfótomo). Chickly subraya que la presión manual utilizada en el drenaje linfático debe ser verdaderamente muy leve, de menos de 28 g por cm2 para estimular el flujo linfático sin aumentar la filtración sanguínea. La estimulación de los linfangiones conduce a una contracción de éstos (a su vez estimulada internamente) inducida en forma refleja, produciéndose así ondas peristálticas a lo largo del vaso linfático. Hay asimismo receptores externos del estiramiento que pueden ser activados mediante métodos manuales de drenaje linfático, lo que crea una peristalsis similar. Sin embargo, las fuerzas de cizallamiento (como las creadas por las técnicas de deslizamiento con presión profunda) pueden conducir a una inhibición temporal del flujo linfático por inducción de espasmos en la musculatura linfática. El movimiento linfático es incrementado también por la respiración, dado que los movimientos del diafragma «bombean» el líquido linfático a través del conducto torácico. Se han diseñado protocolos específicos para el tratamiento más eficiente de la estasis linfática. Así por ejemplo, en general los movimientos se aplican primero proximalmente y luego se dirigen de manera paulatina en sentido distal (retrógrado) a fin de drenar y preparar (vaciar) la vía linfática antes de «evacuar» la linfa de las regiones congestionadas a través de esa misma vía. Una vez tratada la porción distal, el profesional retorna a lo largo de la vía en sentido proximal para estimular aún más (y más completamente) el drenaje linfático. El empleo del drenaje linfático va unido a una diversidad de precauciones y contraindicaciones extremadamente importantes (véase pág. 20). Por esa razón no se intentará en este texto describir su método. Las vías linfáticas han sido ilustradas en este libro en el lugar destinado al panorama de cada región tratada. ● Los profesionales entrenados en drenaje linfático deben recordar aplicar estas técnicas antes que los procedimientos de la TNM para preparar los tejidos para su tratamiento, así como después de la TNM para remover los desechos excesivos liberados por ella. ● Los profesionales no entrenados en técnicas de drenaje linfático pueden aplicar (teniendo en cuenta las precauciones y contraindicaciones mencionadas en pág. 20) un effleurage (roce superficial) muy leve a lo largo de las vías linfáticas antes y después de las técnicas de TNM. Las porciones proximales de la extremidad son atendidas siempre antes que las distales (es decir, el muslo antes que la pierna). El drenaje linfático, al que beneficia el apoyo brindado por la coordinación con el ciclo respiratorio del paciente, incrementa el movimiento líquido en el tejido tratado, y mejora la oxigenación y el aporte de nutrientes a la zona. Los autores estimulan a los profesionales a recibir entrenamiento en las técnicas de drenaje linfático por instructores calificados, ya que este método terapéutico es un útil auxiliar de la mayor parte de las terapias manuales. MASAJE Además de las técnicas de tejidos blandos específicamente asociadas con la TNM, sería ventajoso incluir las que citamos a continuación. Petrissage (amasamiento) Esta técnica implica movimientos de retorcimiento y estiramiento con el intento de expulsar los productos de desecho de los tejidos y ayudar al intercambio circulatorio. Las manipulaciones consisten en presionar y rodar los músculos bajo las manos. El petrissage puede ser llevado a cabo con una mano si el área que requiere tratamiento es pequeña o, más usualmente, con ambas. En áreas extremadamente pequeñas (la base del pulgar, por ejemplo), se puede realizar con dos dedos o un dedo cualquiera y el pulgar. Es aplicable a piel, fascia y músculo. Si se intenta la relajación, el ritmo debe ser de alrededor de 10 a 15 ciclos por minuto, pero para inducir estimulación el ritmo puede elevarse a aproximadamente 35 ciclos por minuto. Por lo general es una actividad que se efectúa cruzando a través de las fibras, en vez de seguir su dirección. La presión profunda (presión deslizante, o roce profundo) sin apuro constituye la modalidad usual a aplicar en las grandes masas musculares, que requieren estiramiento y relajación. Las eminencias tenar o hipotenar ejercen los contactos principales, pero pueden participar los dedos o toda la mano. Un ejemplo de esta forma de movimiento, aplicado a la zona lumbar, sería como sigue. ● Se colocan ambas manos sobre un costado del paciente, estando éste en posición prona, una en la porción superior de los glúteos y la otra varios centímetros más arriba. ● Cada mano describe círculos en dirección contraria a las agujas del reloj. ● Cuando una de las manos comienza a moverse alejándose de la columna vertebral, la otra comienza a acercarse a ésta, desde un punto situado dorsalmente algo más arriba. 3. Aplic. clínica 085- 236 29/9/06 15:53 Página 139 MODALIDADES Y TÉCNICAS TERAPÉUTICAS ASOCIADAS ● El contacto está constituido por la mano plana o las eminencias tenar o hipotenar. ● Esta serie de movimientos manuales superpuestos, circulares, en dirección contraria a las agujas del reloj, estira y relaja rítmicamente los tejidos blandos de la zona. El petrissage unimanual puede utilizarse por ejemplo para el tratamiento de un brazo. La mano terapéutica eleva y aprieta los tejidos con un pequeño movimiento circular. Existen muchas variaciones de esta técnica, dirigida sobre todo a lograr una relajación general de los músculos y mejor circulación y drenaje. Amasado (amasamiento) Se utiliza para mejorar el intercambio de líquidos y alcanzar la relajación de los tejidos. Las manos se adaptan en su forma a los contornos del área a tratar. Los tejidos que quedan entre las manos, al aproximarse, son elevados y presionados hacia abajo y entre sí. Esto estrecha y amasa los tejidos. Cada posición recibe 3 o 4 ciclos de este tipo antes de que se dé a los tejidos adyacentes la misma atención. Es poca la lubricación requerida, ya que las manos deben adherirse a la parte que está siendo manipulada, elevándola y presionándola y deslizando sólo al cambiar de posición. Se dan por fin unos pocos empujes profundos, para estimular el drenaje venoso. Inhibición También conocida como compresión isquémica o liberación de presión de los puntos gatillo, implica la aplicación de presión directamente en el vientre o en los orígenes o inserciones de los músculos contraídos o sobre la disfunción de tejidos blandos locales, bien sea durante un tiempo variable o de manera tal que se aplique y luego se libere la presión, con el fin de reducir la contracción hipertónica o para lograr efectos reflejos. Effleurage (roce superficial o profundo) El effleurage se emplea para inducir la relajación y disminuir la congestión de líquidos, aplicándose superficialmente o en profundidad. Se trata de una técnica relajante de drenaje que es apropiado utilizar para iniciar o finalizar otros métodos de manipulación. Usualmente, la presión es uniforme entre empujes que se aplican poniendo en contacto toda la mano. De esta forma, puede tratarse cualquier combinación de áreas. Por lo general, con este método los tejidos superficiales se tratan en forma rítmica. Puesto que el drenaje es uno de sus principales objetivos, las zonas periféricas son tratadas a menudo con effleurage para estimular el movimiento del líquido venoso o linfático hacia el centro. Es común el uso de sustancias lubricantes. El líquido puede ser dirigido a lo largo de los conductos linfáticos (lo que se muestra en la parte técnica de este libro) mediante un effleurage superficial destinado a incrementar el drenaje en general (véanse las precauciones referidas al drenaje linfático en pág. 20). Los empujes pueden aplicarse con los pulgares u otros dedos. 139 Una variante para la parte baja de la espalda consiste en acariciar horizontalmente a través de los tejidos. El profesional está de pie frente al costado del paciente, a la altura de la cintura de éste; el paciente se encuentra en posición prona. La mano caudal descansa sobre la porción superior de los glúteos y la mano cefálica lo hace sobre la superficie que se halla inmediatamente por sobre la cresta ilíaca. Una mano roza desde el costado más cercano al profesional, alejándose hacia el otro lado, al mismo tiempo que la otra mano tironea desde el lado más alejado hacia él. Ambas manos pasan una junto a la otra y, sin cambiar la posición, revierten su dirección y vuelven a pasar. El grado de presión utilizado es variable; se puede repetir la técnica varias veces antes de mover las manos sobre el dorso en sentido cefálico. Ésta es sólo una de muchas variantes en el tema del effleurage, una técnica relajante para el paciente y útil para lograr el movimiento líquido. Vibración y fricción Se utilizan cerca de orígenes e inserciones y cerca de las fijaciones al hueso en búsqueda de efectos relajantes sobre el músculo como un todo y para alcanzar capas que se encuentran debajo de los tejidos superficiales. Se las lleva a cabo mediante pequeños movimientos circulares o vibratorios, con las puntas del pulgar u otros dedos. También puede emplearse el talón de la mano. La meta consiste en movilizar los tejidos que se hallan por debajo de la piel, y no la piel misma. Se aplica por ejemplo a los espacios articulares, alrededor de prominencias óseas y cerca de un tejido cicatrizal bien cerrado a fin de reducir las adherencias. La presión se aplica de manera gradual hasta alcanzar la tolerancia del paciente. El movimiento circular o vibratorio mínimo se introduce y mantiene durante varios segundos antes de su cese gradual y la búsqueda de otra posición. A continuación se emplean las técnicas de effleurage, para drenar los tejidos y relajar al paciente. La vibración puede lograrse también por medio de dispositivos mecánicos con diferentes velocidades de oscilación que afectan a los tejidos de modo diverso (véase tixotropía en pág. 4). Fricción transversa Se realiza a lo largo o a través del vientre de los músculos, utilizando el talón de la mano, el pulgar u otros dedos, aplicados lentamente y en forma rítmica. La fricción cruzando las fibras es uno de los abordajes que implican presión a través de las fibras musculares, de manera que el tránsito se da a lo largo de la piel, en una serie de pequeños pasos profundos en sentido transversal. Un pulgar sigue al otro en una serie de estos movimientos, desde las apófisis espinosas hacia los costados, lo cual ayuda a la reducción de la contracción y de la alteración fibrosa locales. Pueden usarse asimismo pequeñas pasadas a lo largo de las fibras musculares, manteniendo el contacto con la piel y movilizando los tejidos por debajo de ella. Esto requiere pequeñas pasadas profundas y es útil en áreas con modificaciones fibrosas. En esta variante, el principal contacto se ejerce por medio de los pulgares. 3. Aplic. clínica 140 085- 236 29/9/06 15:53 Página 140 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I Otra variante para el tratamiento de las modificaciones fibróticas es el empleo de fricción profunda, que puede aplicarse a músculos, ligamentos o cápsulas articulares atravesando el eje longitudinal de las fibras, usando el pulgar o haciendo contacto con cualquier dedo. El dedo índice (sostenido por el dedo medio) o el dedo medio (con los dos dedos adyacentes sosteniéndolo) conforman fuertes unidades de tratamiento. Con este tipo de contacto es posible la localización precisa de los tejidos objetivo. Los métodos enunciados antes no representan una descripción acabada de las técnicas de tejidos blandos basadas en masajes, sino que con ellos se intenta mostrar diversos movimientos básicos disponibles. Algunos de ellos, o todos, pueden emplearse con utilidad en el tratamiento de la mayor parte de los problemas de tejidos blandos. Otros métodos que asociaríamos con las técnicas antes mencionadas de masaje tradicional podrían ser las diversas aplicaciones de TNM, TEM y TLM, tal como se describen en el texto. Explicación de los efectos ¿Cómo pueden explicarse los diversos efectos del masaje y la manipulación de los tejidos blandos? Además de una combinación de efectos físicos se producen indudables influencias reductoras de la ansiedad (Sandler, 1983), que implican diferentes modificaciones bioquímicas. Así por ejemplo, al caer los niveles de ansiedad y reducirse la depresión las concentraciones de cortisol y catecolaminas en plasma cambian marcadamente (Field, 1992). Los niveles de serotonina aumentan al mejorar el sueño, incluso en pacientes severamente enfermos: lactantes nacidos pretérmino, pacientes con cáncer y personas con colon irritable, así como sujetos VIH-positivos (Acolet, 1993; Ferel-Torey, 1993; Ironson, 1993; Weinrich y Weinrich, 1990). En el ámbito físico, la presión (aplicada como amasado profundo o masaje según el eje longitudinal del músculo) tiende a desplazar el contenido líquido. Se estimula así el drenaje venoso, linfático e hístico. El reemplazo de éste con sangre oxigenada fresca ayuda a la normalización por vía del aumento en la filtración capilar y la presión capilar venosa. Esto reduce el edema y los efectos de las sustancias inductoras del dolor que pudiesen estar presentes (Hovind, 1974; Xujian, 1990). El masaje produce asimismo una disminución de la sensibilidad del control eferente gamma de los husos musculares, reduciendo así toda tendencia de los músculos al acortamiento (Puustjarvi, 1990). La fascia ejerce su influencia por medio de la inducción de la transición de gel a sol, tal como se expuso en el Capítulo 1. Los coloides responden a la presión y la vibración apropiadamente aplicadas cambiando su estado de una consistencia de tipo gel a soluto, lo que incrementa la hidratación interna y asiste en la remoción de toxinas de los tejidos (Oschman, 1997). Las técnicas presoras, como se utilizan en la TNM y la TEM, tienen efecto directo sobre los órganos tendinosos de Golgi, que detectan la carga aplicada al tendón o al músculo. Tales efectos tienen capacidad inhibitoria, lo que puede hacer que todo el músculo se relaje. En el músculo, los órganos tendinosos de Golgi se ubican en serie, siendo afectados por la contracción tanto activa co- mo pasiva de los tejidos. El efecto de cualquier sistema que aplique en el músculo presión longitudinal o estiramiento será el provocar esta relajación refleja. El lento estiramiento deberá ser extenso, sin embargo, ya que se obtienen pocas respuestas con un estiramiento de menor grado. El efecto de la TEM, las técnicas articulatorias y las diversas técnicas de equilibrio funcional depende en gran parte de estos reflejos tendinosos (Sandler, 1983). Lewit (1986) debate aspectos de lo que describe como «tierra de nadie», presentes entre la neurología, la ortopedia y la reumatología, las que constituyen el hogar, señala, de la vasta mayoría de los pacientes con dolor originado en el sistema locomotor pero sin alteraciones morfopatológicas definidas. Sugiere que se los denomine «casos de patología funcional del sistema locomotor». Entre ellos se halla la mayor parte de los pacientes que reciben tratamiento de profesionales de la osteopatía, la quiropraxia y la fisioterapia. El síntoma más frecuente de los sujetos con un cuadro de etiología desconocida es el dolor, que puede expresarse clínicamente en modificaciones reflejas tales como espasmo muscular, puntos gatillo miofasciales, zonas cutáneas hiperalgésicas, puntos de dolor perióstico y una amplia variedad de otras áreas de sensibilidad sin origen patológico obvio. Puesto que el sistema musculoesquelético es el más grande consumidor de energía de todo el cuerpo, no sorprende que la fatiga sea característica de estas modificaciones crónicas de la musculatura. Un papel de primera magnitud de la TNM es ayudar a identificar estas áreas y a ofrecer cierto auxilio en el diagnóstico diferencial. La TNM y otros métodos de tejidos blandos tienen la capacidad de normalizar luego muchos de los aspectos causales de esta gran cantidad de fuentes de dolor y discapacidad. MOVILIZACIÓN Y ARTICULACIÓN La descripción más simple de la movilización (o articulación) es que implica trasladar una articulación a través de toda la extensión de su movimiento a baja velocidad (movimiento lento) y alta amplitud (la mayor magnitud del movimiento normal). Es un abordaje exactamente opuesto a la manipulación mediante empujes o movilizaciones de alta velocidad (EAV), en el que la amplitud es muy pequeña y la velocidad, muy rápida. La meta terapéutica de la movilización consiste en restaurar la libertad de la amplitud del movimiento cuando ésta ha quedado reducida. La aplicación rítmica de la movilización articulatoria afloja efectivamente gran parte de la hipertonía de los tejidos blandos que rodean a una articulación restringida. Con todo, no reducirá las modificaciones fibróticas, las cuales requerirán métodos manuales más directos. Brian Mulligan (1992), un fisioterapeuta neocelandés, ha desarrollado una serie de procedimientos de movilización extremadamente útiles para las articulaciones dolorosas y/o restringidas. Mulligan describe algunos simples criterios basados en su vasta experiencia con los métodos, más que en estudios clínicos, los cuales –tal como sucede con la mayoría de las técnicas de medicina manual– todavía deben llevarse a cabo. 3. Aplic. clínica 085- 236 29/9/06 15:53 Página 141 MODALIDADES Y TÉCNICAS TERAPÉUTICAS ASOCIADAS El concepto básico de la movilización con movimiento (MCM) de Mulligan consiste en la aplicación de una presión indolora, deslizante y traslativa por el profesional, casi siempre en ángulos rectos al plano de movimiento en que se observa la restricción, en tanto el paciente mueve la articulación activamente (o algunas veces el profesional pasivamente) en dirección de la restricción del dolor (véase «MCM de dedos o muñeca» en la sección dedicada a las aplicaciones clínicas en antebrazo y mano, pág. 408). Mulligan (1992) describió asimismo efectivas técnicas de MCM efectivas para las articulaciones vertebrales. En este resumen sólo se detallan las relacionadas con la columna cervical, si bien se aplican exactamente los mismos principios cualquiera sea el lugar en que se empleen. Mulligan recomienda enfáticamente estudiar el trabajo de Kaltenborn (1985) referido a la movilización de articulaciones, en particular lo relacionado con la sensación final. Estos métodos de movilización se conocen como «deslizamientos apofisarios naturales sostenidos» (DANS). Se emplean para mejorar la función cuando se experimenta restricción o dolor a la flexión, extensión, flexión lateral o rotación de la columna cervical, usualmente desde C3 y más abajo (existen otras variantes más especializadas de estas técnicas para las vértebras cervicales superiores, que no se describen en este texto). A fin de aplicar estos métodos a la columna vertebral, es esencial que el profesional tenga conciencia de las angulaciones de las facetas de estos segmentos a tratar. Se los trata en el Capítulo 12. Debe recordarse que en C3 a C7 estas angulaciones descansan en un plano angulado hacia los ojos. La rotación de las cinco vértebras cervicales inferiores, por con- 141 siguiente, sigue los planos facetados y no la horizontal (Kappler, 1997; Lewit, 1986; Mulligan , 1992). Notas acerca de los deslizamientos apofisarios naturales sostenidos (DANS) ● En su mayoría, los deslizamientos apofisarios naturales sostenidos dan comienzo con el paciente soportando su peso, usualmente en posición sedente. ● Se trata de movimientos activamente llevados a cabo por el paciente en dirección de la restricción, mientras el profesional sostiene pasivamente una zona (en la columna cervical, el segmento inmediatamente cefálico a la restricción) en sentido traslativo hacia delante. ● En la columna cervical el sentido de la traslación se dirige casi siempre hacia delante, a lo largo del plano de la articulación facetada, es decir hacia los ojos. ● En ninguna de las aplicaciones de DANS debe experimentarse dolor, si bien puede esperarse cierta rigidez/molestia residual al día siguiente, tal como sucede con la mayor parte de los abordajes de movilización. ● En algunos casos, además de mover activamente la cabeza y el cuello en dirección de la restricción mientras el profesional mantiene la traslación, es útil que el paciente aplique una «sobrepresión» en que se emplea una mano para reforzar el movimiento hacia la barrera de restricción. ● Se menciona al paciente que en ningún momento debe experimentar dolor y que en caso de aparecer éste deben interrumpirse todos los esfuerzos activos. ● El dolor podría experimentarse por: 1. el plano facetado puede no haber sido correctamente seguido 2. puede haberse seleccionado para la traslación el segmento incorrecto 3. la fuerza con que el paciente puede estar intentando el movimiento hacia la barrera puede ser excesiva. ● Si se logra un movimiento indoloro a través de una barrera de restricción previa en tanto se sostiene la presión, se efectuará el procedimiento varias veces más. ● Debe surgir una mejoría funcional instantánea y duradera. ● El uso de estos métodos de movilización se potencia con la normalización de las restricciones en tejidos blandos y de la musculatura acortada alcanzada mediante TNM, TLM, TEM, etc. ● Véase Capítulo 11, Figura 11.38, págs. 202 y 203, descripciones de la aplicación de los DANS. TÉCNICAS DE ENERGÍA MUSCULAR (TEM) Y SUS VARIANTES (DiGiovanna, 1991; Greenman, 1989; Janda, 1989; Lewit, 1986; Liebenson, 1989/1990; Mitchell, 1967; Travell y Simons, 1992) Figura 10.1 Deslizamientos apofisarios naturales sostenidos (DANS): Posición de la mano para la movilización en una disfunción cervical media. Las técnicas de energía muscular (TEM) constituyen métodos manipulativos de tejidos blandos en que el paciente, a requerimiento, usa activamente sus músculos desde una posición controlada, en una dirección específica, realizando un leve esfuerzo contra un contraesfuerzo preciso. El contraes- 3. Aplic. clínica 142 085- 236 29/9/06 15:53 Página 142 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I fuerzo puede equiparar el esfuerzo efectuado por el paciente (isométrico - estático), no alcanzarlo (isotónico - dinámico concéntrico) o superarlo (isolítico - dinámico excéntrico), dependiendo del efecto terapéutico buscado. Según cuán agudo sea el proceso, la contracción se iniciará desde una barrera de resistencia previamente detectada o desde un lugar cercano a ella. Para aplicar las TEM con efectividad deben seguirse diversas «reglas» básicas, que deben ser bien comprendidas y aplicadas. ● La «barrera» descrita se refiere al primer signo de resistencia (palpada o sentida) ante el movimiento libre cuando los tejidos blandos son llevados en dirección de su restricción (en base a la palpación de una «traba», la sensación de esfuerzo para movilizar la zona, la evidencia visual u otra evidencia palpatoria). La restricción se hallará cerca de la barrera fisiológica o fisiopatológica, lo que literalmente significa que debe identificarse y respetarse el primer signo de restricción percibido. ● En condiciones agudas es a partir de este obstáculo cuando se aplica la TEM, y se define como agudo cualquier dolor agudo o algo que se relacione con un traumatismo ocurrido aproximadamente en las 3 últimas semanas. ● A continuación de una contracción isométrica (véase más adelante) del agonista o el antagonista en condiciones agudas, el tejido es pasivamente movido hacia la nueva barrera (primer signo de resistencia) sin intento ninguno de estiramiento. Se repite la contracción seguida por movimiento hasta una nueva limitación, hasta que no se obtenga mayor beneficio. ● Cuando se aplica la TEM a las articulaciones siempre se usa el modelo agudo, es decir, sin estiramiento, movimiento simple hasta la nueva restricción y repetición de la contracción isométrica del agonista o el antagonista. ● En condiciones crónicas (no agudas) se identifica el mismo obstáculo, pero la contracción isométrica (véase más adelante) da comienzo desde poco antes de ella para comodidad y seguridad del paciente, evitación de calambres, etc.). ● En condiciones de cronicidad, a continuación de la contracción los tejidos son movilizados más allá (sólo un poco) de la nueva barrera y mantenidos en ese estado de estiramiento durante 1 a 20 segundos (o más) antes de retornar a una posición cercana al nuevo límite para otra contracción isométrica o estática. ● Cada vez que sea posible, el paciente auxilia en el movimiento de estiramiento, a fin de activar los antagonistas y facilitar el estiramiento. ● Existen ocasiones en que es útil una «cocontracción», es decir, la contracción del agonista y el antagonista. Algunos estudios han demostrado que este abordaje es particularmente útil en el tratamiento del aductor mayor del muslo, cuando tanto éste como el cuádriceps están isométricamente contraídos antes del estiramiento (Moore, 1980). Explicación neurológica de los efectos de la TEM 1. Cuando un músculo es contraído isométricamente se aplica una carga sobre los órganos tendinosos de Golgi, lo que, al cesar el esfuerzo, conduce a un fenómeno conocido como relajación postisométrica (RPI). Es éste un período de hipertono relativo que dura más de 15 segundos, durante el cual el estiramiento de los tejidos involucrados se logrará con mayor facilidad que antes de la contracción (Lewit, 1986; Mitchell et al. 1979). 2. Durante la contracción isométrica de un músculo y después de ella, el (los) antagonista(s) quedará(n) inhibido(s) recíprocamente (IR), permitiendo que los tejidos sean más fácilmente estirados (Levine, 1954; Liebenson, 1996a). 3. En la metodología de la TEM, las contracciones son leves (15 a 20% de la fuerza disponible), ya que la experiencia clínica indica que para alcanzar los efectos deseados (RPI o IR) esto es más efectivo que una contracción fuerte. Las contracciones leves son también más fáciles de controlar y es mucho menos probable que provoquen do- fibra aferente Ib respuesta del órgano tendinoso de Golgi raíz dorsal * excitación interneurona que libera el mediador inhibitorio fuerte contracción del músculo esquelético fuerte contracción del músculo esquelético ganglio de la raíz dorsal motoneurona cese de la descarga raíz ventral Figura 10.2 Representación esquemática de los mecanismos involucrados en la respuesta de relajación postisométrica a una contracción isométrica según la TEM, con la implicación del agonista (reproducido con permiso de Chaitow, 1996c). ganglio de la raíz interneurona que libera el mediador inhibitorio motoneurona del músculo agonista motoneurona del músculo antagonista huso muscular músculo agonista músculo antagonista Figura 10.3 Representación esquemática de los mecanismos involucrados en la respuesta de relajación por inhibición recíproca a una contracción isométrica según la TEM, con la implicación del antagonista (reproducido con permiso de Chaitow, 1996c). 3. Aplic. clínica 085- 236 29/9/06 15:53 Página 143 MODALIDADES Y TÉCNICAS TERAPÉUTICAS ASOCIADAS lor o acalambramiento. Hay pruebas de que una fuerza mayor recluta fibras musculares fásicas (de tipo II) más que posturales (de tipo I), siendo estas últimas las que se han acortado y requieren estiramiento (véase Capítulo 4) (Lewit, 1992). Uso de la cooperación respiratoria (Gaymans y Lewit, 1975) De ser apropiado (es decir, si el paciente es colaborador y capaz de seguir instrucciones), la cooperación respiratoria puede y debe ser utilizada como parte de la TEM. ● El paciente debe inspirar, al tiempo que realiza una contracción isométrica. ● Debe mantener la respiración durante la contracción, por un lapso de 7 a 10 segundos. ● Luego espirar, al interrumpir lentamente la contracción. ● Se pide al paciente que inhale y exhale completamente una vez más luego del cese de todo esfuerzo, indicándole que «se afloje completamente». ● Durante esta última espiración, se incide en la nueva limitación, o bien se atraviesa la barrera al estirarse el músculo. Uso de los movimientos oculares (Lewit, 1986) Durante las contracciones y los estiramientos se aconsejan a veces movimientos oculares diversos, y por lo general se los describirá en el texto. El uso de los movimientos oculares se relaciona con el incremento en el tono muscular previo al movimiento, cuando los ojos se mueven en una dirección dada. Así, si los ojos miran hacia abajo, habrá un aumento general del tono (ligero pero mensurable) en los flexores del cuello y tronco. El lector podrá experimentarlo fijando su mirada a la izquierda al tiempo que intenta girar su cabeza hacia la derecha. Continúese mirando a la derecha y girando simultáneamente a la derecha a fin de apreciar la influencia del movimiento ocular en el tono muscular. Variaciones de la técnica de energía muscular Contracción isométrica o estática mediante inhibición recíproca (cuadro agudo, sin estiramiento) Indicaciones ● Relajación del espasmo o las contracturas musculares agudas. ● Movilización de articulaciones restringidas. ● Preparación de la articulación para su manipulación. Punto de inicio de la contracción. En el caso de un problema muscular agudo o cualquier problema articulatorio, comenzar en la barrera restrictiva más «fácil» (primer signo de resistencia). Método. En la contracción isométrica se utiliza el antagonista del (de los) músculo(s) afectado(s) con el fin de obligar 143 a los músculos acortados a relajarse por vía de la inhibición recíproca. El paciente trata de empujar hacia el obstáculo restrictivo, en contra del contraesfuerzo equiparado con precisión que realiza el profesional. Fuerzas. Las fuerzas del profesional y el paciente se oponen igualadas. El esfuerzo inicial implica aproximadamente el 20% (o menos) de la fuerza del paciente; de ser apropiado, se aumenta a no más del 50% en contracciones consecutivas. El aumento de la duración de la contracción, hasta 20 segundos, puede ser más efectivo que cualquier incremento en la fuerza. Duración de la contracción. Inicialmente, 7 a 10 segundos, aumentando hasta 20 segundos en las contracciones siguientes si se requiere un mayor efecto y no se induce dolor por el esfuerzo. Acción luego de la contracción. El área (músculo/articulación) es llevada pasivamente hasta su nueva barrera de restricción sin estiramiento, una vez asegurada una completa relajación. El movimiento hasta el nuevo obstáculo se realizará durante una espiración. Repeticiones. Se repetirá de tres a cinco veces o hasta que no sea posible obtener más beneficio en la amplitud del movimiento. Contracción isométrica mediante relajación postisométrica (cuadro agudo, sin estiramiento) Indicaciones ● Relajación del espasmo o la contractura muscular agu- da. ● ● Movilización de articulaciones restringidas. Preparación de la articulación para su manipulación. Punto de inicio de la contracción. En la barrera de resistencia. Método. Se usan en la contracción isométrica los músculos afectados (agonistas), por lo que los músculos acortados se relajan consecutivamente por vía de una relajación postisométrica. Si hay dolor a la contracción, este método está contraindicado y se utilizará el método anterior (uso del antagonista). El profesional intenta empujar hacia la barrera restrictiva, en contra del contraesfuerzo del paciente, equiparado con precisión. Fuerzas. Las fuerzas del profesional y el paciente se oponen igualadas. El esfuerzo inicial implica aproximadamente el 20% (o menos) de la fuerza del paciente; de ser apropiado, se aumenta a no más del 50% en contracciones consecutivas. El aumento en la duración de la contracción, hasta 20 segundos, puede ser más efectivo que cualquier incremento en la fuerza. Duración de la contracción. Inicialmente, 7 a 10 segundos, aumentando hasta 20 segundos en las contracciones siguientes si se requiere un mayor efecto. Acción luego de la contracción. El área (músculo/articulación) es llevada pasivamente hasta su nueva barrera de restricción sin estiramiento, una vez asegurada una completa relajación. El movimiento hasta el nuevo obstáculo se realizará durante una espiración. Repeticiones. Se repetirá de tres a cinco veces o hasta que no sea posible obtener más beneficio en la amplitud del movimiento. 3. Aplic. clínica 144 085- 236 29/9/06 15:53 Página 144 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I Contracción isométrica mediante relajación postisométrica (cuadro crónico, con estiramiento, conocido también como estiramiento facilitatorio o neuromuscular) Indicaciones ● Estiramiento de tejidos blandos (fascia, músculo) restringidos, fibróticos, contraídos en forma subaguda o crónica, o de tejidos que albergan puntos gatillo miofasciales activos. Punto de inicio de la contracción. Cerca de la barrera de resistencia, cerca del punto medio de la amplitud del movimiento. Método: Se usan en la contracción isométrica los músculos afectados (agonistas), por lo que los músculos acortados se relajan consecutivamente por vía de una relajación postisométrica, permitiendo que se produzca un estiramiento más fácil. El profesional intenta empujar a través de la barrera restrictiva, en contra del contraesfuerzo del paciente, equiparado con precisión. Fuerzas. Las fuerzas del profesional y el paciente se oponen igualadas. El esfuerzo inicial implica aproximadamente el 30% de la fuerza del paciente; es apropiado el aumento a no más del 50% en contracciones consecutivas. El aumento en la duración de la contracción, hasta 20 segundos, puede ser más efectivo que cualquier incremento en la fuerza. Duración de la contracción. Inicialmente, 7 a 10 segundos, aumentando hasta 20 segundos en las contracciones siguientes si se requiere un mayor efecto. Acción luego de la contracción. Se permitirá un período de descanso de aproximadamente 5 segundos para asegurar una completa relajación antes de dar comienzo al estiramiento. Durante una espiración se conducirá el área (músculo) hasta su nueva barrera de restricción y un poco más allá, sin dolor, manteniendo esta posición durante por lo menos 10 segundos. De ser posible, el paciente debe participar ayudando a mover la zona hacia la barrera y a través de ella, inhibiendo de manera efectiva aún más la estructura a estirar y retardando la posibilidad de aparición de un reflejo miotático de estiramiento. Repeticiones. Se repetirá de tres a cinco veces o hasta que no sea posible obtener más beneficio en la amplitud del movimiento, comenzando cada contracción isométrica desde una posición cercana a la barrera. Contracción isométrica mediante inhibición recíproca (cuadro crónico, con estiramiento) Indicaciones ● Estiramiento de tejidos blandos (fascia, músculo) restringidos, fibróticos, contraídos en forma subaguda o crónica, o de tejidos que albergan puntos gatillo miofasciales activos. ● Este abordaje se elige cuando la contracción del agonista está contraindicada debido al dolor. Punto de inicio de la contracción. Cerca de la barrera de resistencia, cerca del punto medio de la amplitud del movimiento. Método. En la contracción isométrica se usan los antagonistas de los músculos afectados, por lo que los músculos acortados se relajan consecutivamente por vía de una inhibición recíproca, permitiendo que se dé un estiramiento más fácil. El paciente intenta empujar a través de la barrera restrictiva, en contra del contraesfuerzo del profesional, equiparado con precisión. Fuerzas. Las fuerzas del profesional y el paciente se oponen igualadas. El esfuerzo inicial implica aproximadamente el 30% de la fuerza del paciente; es apropiado el aumento a no más del 50% en contracciones consecutivas. El aumento en la duración de la contracción, por hasta 20 segundos, puede ser más efectivo que cualquier incremento en la fuerza. Duración de la contracción. Inicialmente, 7 a 10 segundos, aumentando hasta 20 segundos en las contracciones siguientes si se requiere un mayor efecto. Acción luego de la contracción. Se permitirá un período de descanso de aproximadamente 5 segundos para asegurar una completa relajación antes de dar comienzo al estiramiento. Durante una espiración se conducirá el área (músculo) hasta su nueva barrera de restricción y un poco más allá, sin dolor, manteniendo esta posición durante por lo menos 10 segundos. De ser posible, el paciente debe participar ayudando a mover la zona hacia la barrera y a través de ella, inhibiendo de manera efectiva aún más la estructura a estirar y retardando la posibilidad de aparición de un reflejo miotático de estiramiento. Repeticiones: Se repetirá de tres a cinco veces o hasta que no sea posible obtener más beneficio en la amplitud del movimiento, comenzando cada contracción isométrica desde una posición cercana a la barrera. Contracción dinámica concéntrica (para tonificación o rehabilitación) Indicaciones ● Tonificación de la musculatura debilitada. Punto de inicio de la contracción. Cerca del punto medio de la amplitud del movimiento, posición cómoda. Método. Se permite al músculo que se contraiga, con cierta resistencia (constante) por parte del profesional. Fuerzas. El esfuerzo del paciente supera al del profesional, ya que la fuerza del paciente es mayor que la resistencia del profesional. El paciente utiliza el máximo esfuerzo disponible, pero la fuerza se aplica lentamente y no por vía de un esfuerzo repentino. El profesional mantiene un grado de resistencia constante. Duración. 3 a 4 segundos. Repeticiones. Cinco a siete veces o más si es apropiado. Contracción dinámica excéntrica (isolítica, para reducir la modificación fibrótica e introducir un microtraumatismo controlado) Indicaciones ● Estiramiento de una musculatura firmemente fibrótica. Punto de inicio de la contracción. Un poco antes de la barrera restrictiva. Método. El músculo a estirar es contraído; el profesional lo impide mediante un esfuerzo superior; la contracción es superada y revertida, de manera que el músculo en contracción 3. Aplic. clínica 085- 236 29/9/06 15:53 Página 145 MODALIDADES Y TÉCNICAS TERAPÉUTICAS ASOCIADAS se estira. El origen y la inserción no se aproximan. El músculo se estira hasta su completa longitud fisiológica de reposo, o tan cerca de ella como sea posible. Fuerzas. El esfuerzo del profesional supera al del paciente. En un principio el paciente no emplea su máxima fuerza. En las contracciones siguientes se dirige a hacerlo, siempre que la molestia no sea excesiva. Duración de la contracción. 2 a 4 segundos. Repeticiones. Tres a cinco veces si la molestia no es excesiva. Precaución. Se evitará el empleo de contracciones isolíticas en los músculos de cabeza/cuello o en general si el paciente se encuentra frágil, muy sensible al dolor u osteoporótico. Contracción isocinética (contracciones dinámicas y estáticas combinadas) Indicaciones Tonificación de la musculatura debilitada. ● Incremento de la fuerza en todos los músculos participantes de una función articular determinada. ● Entrenamiento y efecto equilibrante sobre las fibras musculares. Punto de inicio de la contracción. Cerca del punto medio de la amplitud del movimiento, posición cómoda. Método. El paciente se resiste al principio con un esfuerzo moderado y variable, progresando hasta el esfuerzo máximo más tarde, al efectuar el profesional rápidamente un abanico de movimientos articulares tan completo como sea posible. Este abordaje difiere de un simple ejercicio dinámico debido a que están involucradas amplitudes completas de movimiento (y no movimientos únicos) y dado que la resistencia varía, aumentando progresivamente al avanzar el procedimiento. Fuerzas. La fuerza del profesional supera al esfuerzo del paciente por impedir el movimiento. Los primeros movimientos (por ejemplo, producir en el tobillo movimientos en todas direcciones) implican una fuerza moderada, progresando más adelante hasta la completa intensidad de la fuerza. Una alternativa consiste en que el profesional (o una máquina) resista el esfuerzo del paciente por realizar todos los movimientos. Duración de la contracción. Hasta 4 segundos. Repeticiones. Dos a cuatro veces. ● 145 viscoso, en que una carga lentamente aplicada (presión) provoca que el medio viscoso se haga más líquido («sol») que lo que permitiría una presión aplicada con rapidez. Puesto que los tejidos fasciales se distorsionan en respuesta a la presión, el proceso se denomina «distorsión» (Twomey y Taylor, 1982). La histéresis es el proceso de intercambio de calor y energía en los tejidos al deformarse (véase Capítulo 1 acerca de la fascia, pág. 4 y 5) (Dorlands medical dictionary, 1985). Mark Barnes (1997) describe el proceso terapéutico de la TLM más simple como sigue: La liberación miofascial constituye una técnica manual de tejidos blandos que facilita el estiramiento en la fascia restringida. Se aplica una presión sostenida a la barrera hística; después de 90 a 120 segundos el tejido se someterá a cambios histológicos en cuanto a su longitud, permitiendo que se sienta la primera descarga. El terapeuta sigue liberando hasta una nueva barrera hística y sostiene. Después de unas pocas descargas, los tejidos se hacen más blandos y flexibles. Shea (1993) explica así este fenómeno: Los componentes de tejido conectivo (fascia) son largos y delgados filamentos flexibles de colágeno rodeados por sustancia fundamental. Esta última está compuesta por 30 a 40% de glicosaminoglicanos (GAG) y 60 a 70% de agua. Juntos, los GAG y el agua conforman un gel... que funciona como sustancia lubricante, así como para mantener el espacio entre las fibras de colágeno (distancia crítica entre fibras). Toda deshidratación de la sustancia fundamental reducirá el libre deslizamiento de las fibras de colágeno. La aplicación de presión a cualquier entramado cristalino incrementa su potencial eléctrico, atrayendo moléculas de agua e hidratando el área. Se trata del efecto piezoeléctrico de la terapia manual del tejido conectivo. Al aplicar presión directa (del grado apropiado) en el ángulo correcto (el ángulo y la fuerza deben ser adecuados a la liberación particular requerida), se produce un lento aumento de la longitud del tejido restringido. Para lograrlo se utilizan diferentes abordajes (nótese que algunos tienen un gran parecido con el método de la TNM de Lief, según se describió en el Capítulo 9). ● Se aplica una presión a la miofascia restringida, haciendo contacto mediante una presión de dirección «curva», con el intento de deslizar en contra de la barrera restrictiva. TÉCNICAS DE LIBERACIÓN MIOFASCIAL (TLM) (Barnes, 1996, 1997; Shea, 1993) John Barnes escribe (1997): «Los estudios sugieren que la fascia, un tejido embriológico, se reorganiza a lo largo de las líneas de tensión impuestas al cuerpo, aportando un sostén a la mala alineación y contrayéndose para proteger a los tejidos de mayores traumatismos». Una vez que se ha evaluado dónde existe un área de restricción, la TLM produce una presión sostenida (por lo general, suave) que compromete el componente elástico del complejo elasticocolágeno, estirándolo hasta que deja de descargar. Esta barrera se mantiene hasta que la descarga recomienza como resultado de lo que se conoce como fenómeno del flujo Figura 10.4 Posiciones manuales en la liberación miofascial del psoas. 3. Aplic. clínica 146 085- 236 29/9/06 15:53 Página 146 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I ● Puede pedirse al paciente que ayude por medio de estrategias respiratorias o movilizando el área, de forma que aumente la liberación, en base a las instrucciones dadas por el profesional. ● Al instalarse el aflojamiento se reevalúa la dirección en que se efectúa la presión y ésta se aplica gradualmente hacia una nueva barrera restrictiva. Mock (1997) describe una jerarquía de estadios o «niveles» de las TLM: 1. El nivel 1 comprende el tratamiento de los tejidos sin introducción de tensión. El profesional hace contacto (mediante el pulgar, un dedo, los nudillos o el codo) longitudinalmente a lo largo de las fibras musculares, de distal a proximal, con el paciente pasivo. 2. El nivel 2 es idéntico al anterior, pero en este caso el deslizamiento es aplicado al músculo tensionado (extendido). 3. El nivel 3 incluye la introducción de un movimiento pasivamente inducido, comprimiendo una zona restringida cuyos tejidos se movilizan en forma pasiva en la gama de movimiento más grande posible. 4. El nivel 4 es idéntico al anterior, pero el paciente mueve activamente los tejidos en la amplitud del movimiento más completa posible, de lo más corto a lo más largo, mientras el operador ofrece resistencia. Las descripciones permiten reconocer que existen diversos modelos de liberación miofascial, algunos que llevan el tejido hasta la barrera elástica y esperan que opere el mecanismo de liberación y otros en que se aplica fuerza para inducir el cambio. Cualquiera sea el abordaje adoptado, las TLM se utilizan para mejorar movimientos potenciales, reducir restricciones, liberar espasmos, disminuir el dolor y restaurar el funcionamiento normal de tejidos previamente disfuncionales. En las secciones dedicadas a tratamiento, este texto brinda muestras de muchas de estas variantes. ● Los tejidos son seguidos hasta sus nuevas barreras y la fuerza leve y sostenida de separación se mantiene hasta que se observa una mayor liberación. ● La fascia superficial quedará liberada y se habrá alterado el estado de los tejidos miofasciales asociados. Ejercicio 2: Liberación del subescapular respecto a la fascia del serrato anterior ● El paciente yace sobre un lado, quedando arriba el lado afectado. ● El brazo descansa a lo largo del cuerpo, de modo que el dorso de la muñeca queda sobre la cadera, lo que rota internamente el brazo, o queda como se ilustra en la Figura 10.5. ● El profesional se encuentra de pie por detrás de la persona y desliza una mano (la palma de la mano arriba) por debajo del brazo, hacia la axila. ● Las puntas de los dedos llegan al vértice axilar, mientras los pulpejos de los dedos tocan suavemente la superficie anterior de la escápula. ● Este contacto alcanza el subescapular (o posiblemente el redondo mayor y/o el dorsal ancho, más lateralmente). ● Los dedos y el borde de la mano deben pasar tan lentamente como sea posible por la división entre el subescapular y el serrato anterior, sin causar dolor. ● Cuando se ha quitado toda inercia, se pide al paciente que eleve lentamente el brazo hacia el techo y rote externamente el brazo sobre el hombro. Ejercicio 1: Liberación miofascial paravertebral longitudinal ● El profesional se encuentra de pie al lado del tórax del paciente, en posición prona. ● La mano cefálica se coloca sobre la región paravertebral del lado contrario, mirando los dedos en sentido caudal. ● La mano caudal se coloca con los dedos en sentido cefálico, de manera que los talones de las manos se encuentren a unos pocos centímetros uno de otro y al mismo lado del torso. ● Los brazos están cruzados. Se aplica una leve compresión a los tejidos para quitar la inercia mediante separación de las manos, hasta que cada una alcanza individualmente la barrera elástica de los tejidos contactados. No se aplica presión sobre el torso. En cambio, se tracciona sobre los tejidos superficiales, que descansan entre ambas manos. ● Estas barreras se mantienen por no menos de 90 segundos y por lo general durante 2 a 3 minutos, hasta que se obtiene una sensación de separación. Figura 10.5 Liberación miofascial del subescapular respecto del serrato. 3. Aplic. clínica 085- 236 29/9/06 15:53 Página 147 MODALIDADES Y TÉCNICAS TERAPÉUTICAS ASOCIADAS ● Este movimiento debe llevarse a cabo con lentitud y deliberadamente, varias veces. ● En esta forma de liberación miofascial, el profesional localiza y estabiliza tejidos restringidos, mientras el paciente efectúa los movimientos que los extienden y liberan. TÉCNICAS DE LIBERACIÓN POSICIONAL (TLP) (Chaitow, 1996a) Hay muchos métodos diferentes destinados a poner en posición una zona o el cuerpo entero, de forma que se provoque una respuesta fisiológica que ayude a resolver la disfunción musculoesquelética. Los resultados beneficiosos parecen deberse a una combinación de modificaciones neurológicas y circulatorias que se producen cuando la zona alterada se coloca en su posición más cómoda, más «tranquila», más libre de dolor. La hipótesis propioceptiva (Korr, 1947, 1974; Mathews, 1981) Laurence Jones (1964) observó por primera vez el fenómeno de la liberación espontánea cuando en una camilla colocó «accidentalmente» a un paciente con dolor considerable y cierto grado de distorsión compensatoria en una posición de comodidad. Pese a la ausencia de ningún otro tratamiento, después de apenas 20 minutos de descansar en una posición de comodidad relativa el paciente fue capaz de ponerse de pie erguido, hallándose libre de dolor. La posición indolora de tranquilidad o relajación en la que Jones ayudó al paciente a ponerse exageraba el grado de distorsión en que se había mantenido el cuerpo. Había colocado al paciente en una posición de comodidad (en oposición a otra de «traba») porque todo intento de corregir o enderezar el cuerpo se habría enfrentado sólo a resistencia y dolor. Por el contrario, la movilización del cuerpo aumentando la distorsión fue aceptable y fácil, y pareció permitir que operasen los procesos fisiológicos implicados en la resolución del espasmo. Esta «posición de comodidad» constituye el elemento clave de lo que posteriormente se dio en llamar «esfuerzo y contraesfuerzo». Ejemplo Los fenómenos que se producen en el momento del esfuerzo proporcionan la clave que permite comprender los mecanismos de la liberación posicional inducida de forma neurológica o neuromuscular. ● Si una persona flexionase la cintura hacia delante, pondría los músculos flexores cerca de su longitud de reposo. ● Los husos musculares de dichos músculos informarían una actividad pobre o nula, sin que se dieran cambios de longitud. ● Simultáneamente, los antagonistas, el grupo erector de la columna, se hallarían estirados o en estiramiento, descargando rápidamente. ● Todo estiramiento repentino aumenta la información a partir de los husos musculares afectados, lo que desencade- 147 naría una mayor contracción por vía del reflejo miotático de estiramiento. ● Esto incrementa aún más el tono de dicho músculo, junto con la instantánea inhibición de sus antagonistas. ● Este vínculo retroalimentario con el sistema nervioso central se conoce como respuesta aferente primaria del huso muscular y lo modula una función adicional de este último, el sistema eferente gamma, controlado desde centros superiores (Mathews, 1981). ● Si en tales circunstancias surgiese una situación de emergencia (si, por ejemplo, la persona perdiese pie al agacharse o el peso que soportase cambiara de lugar), habría una demanda de estabilización a partir de ambos grupos musculares (los flexores acortados, relativamente «quietos» y los extensores estirados, descargando en forma relativamente activa). ● Los dos grupos musculares se hallarían en estados bastante diferentes de preparación para la acción: los flexores estarían «descargados», inhibidos, relajados y proporcionarían una retroalimentación mínima a la médula, en tanto los espinosos extensores se encontrarían estirados, ofreciendo un rápido aflujo de información proveniente de los husos, una parte de la cual aseguraría que los músculos flexores relajados permanecerían relajados debido a la actividad inhibitoria. ● El sistema nervioso central tendría en este momento mínima información acerca del estado de los flexores relajados; cuando la crisis demandase estabilización, estos flexores acortados/relajados estarían obligados a estirarse rápidamente hasta una longitud que equilibrase los extensores ya estirados, que se contraerían con rapidez. ● Al suceder esto, los receptores anuloespirales de los músculos acortados (flexores) responderían a la demanda de estiramiento repentino contrayéndose todavía más: de nuevo el reflejo de estiramiento. ● Las estaciones de información neurológica de estos músculos acortados descargarían impulsos como si los músculos estuviesen estirados, aun cuando los músculos permaneciesen acortados respecto de su longitud de reposo normal. ● Al mismo tiempo, los músculos extensores que habían estado estirados y que en la situación de alarma fueron obligados a acortarse rápidamente, permanecerían más largos que su longitud de reposo normal al intentar estabilizar la situación (Korr, 1978). ● Korr describe lo que sucede en tal situación en los músculos abdominales (flexores). Señala que debido a su estado de relajación cercano a su longitud de reposo hay un silenciamiento de los husos. No obstante, dada la exigencia de información por parte de los centros superiores aumenta en forma refleja la ganancia gamma, de manera que, al contraerse el músculo rápidamente para estabilizarse, el sistema nervioso central recibe información que expresa que el músculo acortado respecto de su longitud en reposo está siendo estirado. ● En efecto, los músculos han adoptado una posición restringida como resultado de una información propioceptiva inapropiada. Como explica DiGiovanna (1991): «Puesto que esta respuesta propioceptiva inadecuada puede mantenerse indefinidamente, se produce una disfunción somática». 3. Aplic. clínica 148 085- 236 29/9/06 15:53 Página 148 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I ● La articulación o las articulaciones implicadas no habrían sido llevadas más allá de su amplitud de movimiento fisiológico normal; de todos modos, la amplitud normal no estaría disponible debido al estado de acortamiento del grupo flexor (en este ejemplo en particular). Aumentar la flexión, en cambio, no presentaría problemas ni tampoco generaría dolor. ● Walther (1988) resume la situación como sigue: «Cuando los propioceptores envían información conflictiva puede haber contracción simultánea de los antagonistas... sin inhibición de los músculos antagonistas surgen el esfuerzo articulatorio y otros esfuerzos... se desarrolla un patrón reflejo que hace que los músculos u otros tejidos mantengan este esfuerzo continuo. Esta disfunción se relaciona a menudo con una señalización inapropiada a partir de los propioceptores musculares agotados por el cambio rápido, lo que no permite una adaptación adecuada». ● Sería improbable que esta situación se resolviese por sí misma en forma espontánea, y constituye la posición de «esfuerzo» en el método de strain y contrastrain de Jones. ● Es un momento de intensa confusión neurológica y propioceptiva. Es el momento del «esfuerzo». ● Usando la TLP los tejidos afectados son colocados en una posición «cómoda» y mantenidos allí durante 1 minuto o más, ofreciendo la oportunidad de que se produzca la recontextualización neurológica o neuromuscular, con resolución parcial o total del estado disfuncional. La hipótesis nociceptiva (Bailey y Dick, 1992; van Buskirk, 1990) Si al detenerse inesperadamente el automóvil alguien experimentase una tensión cervical de tipo latigazo simple, el cuello sería arrojado hacia atrás, en hiperextensión, provocando todos los factores antes descritos, con compromiso del grupo de músculos flexores en el esfuerzo de inclinación hacia delante. El grupo de los extensores se acortaría rápidamente y operarían las diversas modificaciones propioceptivas que llevan a aumentar la tensión y al acortamiento reflejo. En el momento del frenado repentino del automóvil habría hiperextensión y los flexores del cuello, los escalenos, etc., se estirarían violentamente, induciendo una alteración hística real. Habría respuestas nociceptivas (más poderosas que las influencias propioceptivas) y los reflejos multisegmentarios producirían un aumento del tono de los músculos flexores. El cuello presentaría ahora hipertonía tanto de los extensores como de los flexores, se observaría dolor, defensa y rigidez y el papel del terapeuta consistiría en quitar estas influencias restrictivas capa por capa. Cuando el dolor sea uno de los factores en el forzamiento se ha de considerar que éste produce una influencia superpuesta sobre la operación de cualesquiera otros reflejos más «normales». En realidad, es probable que las cosas sean aún más complicadas, ya que un latigazo verdadero introduciría rápidamente tanto hiperextensión como hiperflexión, así como una multitud de capas disfuncionales. Como explican Bailey y Dick (1992): Es probable que de una respuesta puramente propioceptiva o nociceptiva resulten pocos estados disfuncionales. También debe responsabilizarse de éstos a otros factores, como las respuestas autónomas, otras actividades reflejas, las respuestas de los receptores articulares o estados emocionales. Por fortuna, la TLP no exige una completa comprensión de lo que sucede desde el punto de vista neurológico, dado que lo que han demostrado Jones y sus seguidores, así como los terapeutas que desarrollaron el arte del «esfuerzo y contraesfuerzo» hasta nuevos niveles de simplicidad, es que mediante un lento e indoloro retorno a la posición de esfuerzo con frecuencia la actividad neuromuscular alterada puede resolverse por sí misma. Resolución de restricciones mediante las TLP (DiGiovanna, 1991; Jones, 1964, 1966) ● Si un sujeto ha estado en una posición de flexión y encuentra doloroso enderezarse, como en el ejemplo ya presentado al tratar la hipótesis propioceptiva, quedaría fijado en flexión, con un dolor lumbar agudo. ● El espasmo resultante en tejidos «fijados» por esta «tensión» u otras similares inducidas neurológicamente provoca la fijación de la(s) articulación(es) asociada(s) e impide todo intento por regresar a la neutralidad. ● Los intentos por forzar esa posición hacia la anatómicamente correcta serían fuertemente resistidos por las fibras acortadas. ● En cambio, por lo general no es difícil o doloroso llevar la(s) articulación(es) aún más hacia la posición en que se produjo la tensión (en este caso, flexión), acortándose todavía más las fibras. ● Las articulaciones afectadas de ese modo se conducen de manera aparentemente irracional, dado que hacen lo contrario de lo que haría una articulación normal y relajada. Cuando se coloca una articulación tensionada en una posición que exagera su deformidad, se la siente más cómoda. Hacia la «comodidad» ● Jones (1964, 1981) halló que llevando el área (la articulación) afectada cerca de la posición en que se produjo la tensión original, se daba a las funciones propioceptivas una oportunidad de volver a la normalidad, de hacerse coherentes nuevamente, durante lo cual el dolor de la zona disminuía. ● Éste es el elemento de «contraesfuerzo» del abordaje de Jones. Si la posición de comodidad se mantiene durante cierto período (Jones sugiere 90 segundos), por lo general se resuelve el espasmo de los tejidos acortados e hipertónicos, luego de lo cual usualmente es posible devolver la articulación/la zona a una posición de reposo más normal, si esta acción se realiza en forma extremadamente lenta. ● Los músculos que se han estirado en exceso podrían quedar sensibles por algunos días, pero para todas las consideraciones prácticas la articulación volvería a la normalidad. ● Puesto que la posición alcanzada durante la aplicación del método de Jones es la misma que la de la tensión original, los músculos acortados quedan reposicionados de manera 3. Aplic. clínica 085- 236 29/9/06 15:53 Página 149 MODALIDADES Y TÉCNICAS TERAPÉUTICAS ASOCIADAS que permiten que los propioceptores disfuncionantes cesen en su actividad inapropiada. Acerca de la normalización fisiológica de los tejidos lograda por medio de la liberación posicional, Korr (1975) da la siguiente explicación: Sin embargo, el huso acortado continúa descargando pese a la relajación del músculo principal; gradualmente, el SNC puede reducir la descarga gamma y, a su vez, permitir a los músculos el retorno a una «comodidad neutra», su longitud de reposo. En efecto, el médico ha conducido al paciente a través de una repetición del proceso lesivo, aunque con dos diferencias esenciales: En primer lugar, el movimiento es lento, mediante fuerzas musculares suaves, y en segundo término no ha habido sorpresas para el SNC: el huso ha continuado informando durante todo el tiempo. El abordaje de posicionamiento de Jones exige confirmación verbal por parte del paciente en relación con el dolor producido en un punto doloroso palpado por el profesional (utilizándolo como monitor) al tratar de hallar una posición de comodidad. No obstante, se requiere un método que permita alcanzar los mismos resultados sin comunicación verbal. También es posible usar abordajes «funcionales» destinados a encontrar una posición de máxima comodidad mediante la sola palpación. La hipótesis circulatoria A partir de las investigaciones de Travell y Simons (1992) sabemos que en los tejidos blandos tensionados es probable localizar áreas de isquemia relativa con carencia de oxígeno, y que éste puede ser un factor clave en la producción de dolor y alteración del estado del tejido, que conduce al desarrollo de puntos gatillo miofasciales. Los estudios efectuados en cadáveres han demostrado que es más probable que un colorante radioopaco inyectado en un músculo se difunda por los vasos del músculo cuando se ha adoptado una posición tranquila de «contraesfuerzo» y no una posición neutra. Rathbun y Macnab (1970) demostraron lo anterior inyectando una suspensión en el brazo de un cadáver mientras se mantenía el brazo a un costado. No hubo llenado de los vasos sanguíneos. Cuando a continuación de la inyección de una suspensión radioopaca se colocó el otro brazo en posición de flexión, abducción y rotación externa (posición de comodidad del músculo supraespinoso), el resultado fue un llenado casi completo de los vasos sanguíneos. Jacobson (1989) sugiere que «es posible que el llenado arterial sin oposición constituya el mismo mecanismo que se produce en el tejido vivo durante el tratamiento de contraesfuerzo de 90 segundos». En consecuencia, es probable que al llevar un músculo o una articulación afectados, tensionados en forma crónica o aguda, a una posición indolora tal que permita una reducción en el tono de los tejidos involucrados, se instale cierta modificación en la información neuromuscular y mejore la circulación local. El resultado final de este posicionamiento, si se lleva a cabo lentamente y se mantiene durante el tiempo adecuado, es una reducción de la hiperreactividad de las estructuras neurológicas, que las recontextualiza a fin de permitirles alcan- 149 zar sin dolor una longitud de reposo más normal, con incremento de la circulación. Variaciones de las TLP Exageración de la torsión (un elemento de la metodología del ECE) Tomemos el ejemplo de un sujeto inclinado hacia delante con un espasmo del psoas/«lumbago». ● El paciente presenta una molestia o un dolor considerables, posturalmente en flexión, con rotación e inclinación hacia un lado. ● Todo intento por enderezarlo hacia una postura fisiológicamente más normal sería contrarrestado por un aumento del dolor. ● Enfrentar la barrera de resistencia, entonces, no sería una primera opción ideal en un contexto agudo como éste. Alejar la zona de la barrera restrictiva, en cambio, usualmente no constituye problema. ● La posición requerida para que alguien en dicho estado alcance la comodidad implica por lo común incrementar el grado de torsión, colocándolo (en el caso del ejemplo dado) en alguna variación de la inclinación hacia delante, hasta que se encuentre que el dolor se reduce o resuelve. ● Después de 60 a 90 segundos en esta posición de comodidad se procedería a un lento retorno a la neutralidad; por lo general, en la práctica el paciente se hallará parcial o completamente aliviado del dolor o el espasmo. Repetición de la posición de esfuerzo (un elemento de la metodología del ECE) Tómese ahora el ejemplo de alguien que se inclina para elevar un peso cuando se requiere una estabilización de urgencia y se produce un esfuerzo (la persona resbala o la carga cae). El paciente podría quedar trabado en la misma posición de torsión de tipo «lumbago» que se describió antes. ● Si, como el ECE sugiere, la posición de comodidad es igual a la posición de esfuerzo, el paciente necesita retroceder a la flexión con un movimiento lento hasta que se desvanezca el dolor en el punto de referencia o doloroso y/o se perciba una sensación de comodidad en los tejidos hipertónicos previamente acortados. ● Añadir un pequeño posicionamiento, con «sintonización» fina, a la posición inicial de comodidad lograda por la flexión, conduce usualmente a la máxima reducción del dolor. ● Esta posición se mantiene durante 60 a 90 segundos antes del lento retorno del paciente a la posición neutra, momento en el que se observa una resolución parcial o total de la hipertonía, el espasmo y el dolor. ● La posición de esfuerzo, como se describió, será probablemente similar a la posición de exageración de la aparente torsión. Rara vez los pacientes pueden describir con precisión de qué modo se desarrollaron sus síntomas. Tampoco es la norma un espasmo obvio, como una tortícolis o un espasmo 3. Aplic. clínica 150 085- 236 29/9/06 15:53 Página 150 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I agudo en anteflexión («lumbago»), de manera que se necesitan caminos diferentes a la «exageración de la torsión» y la «repetición de la posición de esfuerzo» para identificar con facilidad probables posiciones de comodidad. Esfuerzo/contraesfuerzo: uso de los puntos dolorosos a la palpación como controles A lo largo de muchos años de experiencia clínica, Jones et al. (1981) compilaron listas de zonas dolorosas específicas y puntuales relacionadas con cualquier esfuerzo imaginable, en la mayoría de las articulaciones y los músculos de todo el cuerpo. Son éstos sus puntos «probados» (por la experiencia clínica). Los puntos dolorosos a la palpación se encuentran por lo general en tejidos acortados en el momento del esfuerzo, más que en aquéllos que están estirados. Periódicamente se informan en la literatura osteopática nuevos puntos, como, por ejemplo, la identificación de puntos en los agujeros sacros, relacionados con las tensiones sacroilíacas (Ramírez, 1989). Jones et al. han proporcionado asimismo estrictos criterios para alcanzar la comodidad en todos los puntos dolorosos palpados (implicando la posición de comodidad por lo común un «plegamiento» o agolpamiento de los tejidos en que se halla el punto doloroso a la palpación). Este método incluye mantener la presión sobre el punto doloroso utilizado como control o examinarlo habitualmente al alcanzar una posición en que: no hay dolor adicional en cualquier área sintomática, y el punto doloroso controlado se ha reducido por lo menos un 75%. EIAI EIAS ● ● Se mantiene entonces la presión durante un período adecuado (de acuerdo con Jones, 90 segundos; no obstante, se han sugerido variantes en relación con el tiempo requerido en la posición de comodidad, como se explicará luego). En el ejemplo de una persona con dolor lumbar agudo que se ha fijado en flexión, los puntos dolorosos se localizarán en la superficie anterior del abdomen, específicamente en las estructuras musculares que se hallaban acortadas en el momento de la tensión (cuando el paciente se hallaba en flexión). Por lo general, la posición que aleja el dolor palpatorio de este punto requerirá flexión y, probablemente, cierta sintonización fina con rotación y/o inclinación lateral. Un problema presente en el abordaje de Jones estricto es que en tanto Jones tiene razón frecuentemente acerca de la posición de comodidad recomendada en puntos particulares, la mecánica del esfuerzo determinado con que es confrontado el profesional puede no coincidir con los criterios de Jones. Un profesional que descanse sólo en estos menús o «fórmulas» podría hallar dificultad en el control de una situación en la que las prescripciones de Jones han fallado en producir los resultados deseados. La confianza en la lista de puntos y posiciones puede conducir en consecuencia a que el profesional se haga dependiente de ellos. Creemos que confiar en las habilidades palpatorias y otras variantes de las observaciones originales de Jones ofrecería un enfoque más refinado del tratamiento de la tensión y el dolor. Por suerte, Goodheart (y otros) han diseñado marcos menos rígidos para el empleo de la liberación posicional. Figura 10.6 Posición de comodidad para un punto doloroso a la palpación asociado con una tensión en flexión de la región torácica inferior (reproducido con permiso de Chaitow, 1996a). El abordaje de Goodheart (Goodheart, 1984; Walther, 1988) George Goodheart (quien desarrolló la cinesiología aplicada) describió una guía aplicable casi universalmente, que se apoya más en las características individuales del paciente y menos en fórmulas rígidas, como se emplean en el abordaje del ECE de Jones. ● Goodheart sugiere que debe buscarse (palpando) un punto doloroso adecuado en los tejidos opuestos a los que «trabajan» cuando se observan dolor o restricción. ● Si se informan u observan dolor/restricción con algún movimiento determinado, los músculos antagonistas de aquéllos que operan en el momento en que se observa el dolor serán los que alberguen el (los) punto(s) dolorosos(s) a la palpación. ● Así, por ejemplo, un dolor (donde sea que se sienta) que ocurra cuando se gira el cuello hacia la izquierda sugerirá que hay un punto de dolor a la palpación en los músculos que giran la cabeza hacia la derecha. ● Usando el abordaje de Goodheart, en el caso de una persona inmovilizada en inclinación hacia delante, con dolor 3. Aplic. clínica 085- 236 29/9/06 15:53 Página 151 MODALIDADES Y TÉCNICAS TERAPÉUTICAS ASOCIADAS agudo y espasmo, el dolor y la restricción se experimentarían al moverse la persona desde su posición de flexión forzada hacia la extensión. ● Esta acción (enderezarse) causaría usualmente dolor dorsal; no obstante, sin relación con el lugar en que se observa el dolor se buscaría un punto doloroso a la palpación (que consecutivamente se trataría llevándolo a un estado de comodidad) en los músculos opuestos a los que operaban cuando se experimentó el dolor, es decir, en este ejemplo se encontraría en los músculos flexores (probablemente el psoas). Es importante destacar el hecho de que los puntos dolorosos a la palpación que se utilizarán como «test» durante la fase de posicionamiento de este abordaje no se buscarán en los músculos opuestos a aquéllos en que se observó el dolor, sino en los músculos opuestos a aquéllos que activamente movilizan al paciente o la zona cuando pueden observarse el dolor o la restricción. Técnica funcional (Bowles, 1981; Hoover, 1969) La técnica funcional osteopática se basa en una reducción del tono palpado en tejidos en tensión (hipertónicos/espasmódicos) al colocar o tonificar suavemente el cuerpo (o una parte de él) en relación con todas las direcciones posibles de movimiento en una región dada. ● Una mano palpa los tejidos afectados (se amolda a ellos, sin presión invasora). ● Se la describe como mano «escucha», dado que evalúa las modificaciones en el tono, mientras la otra mano del profesional guía al paciente o una zona a través de una secuencia de posiciones destinadas a mejorar la «comodidad» y reducir la «traba» o restricción. ● Se lleva a cabo una secuencia que involucra diferentes direcciones de movimiento (por ejemplo flexión/extensión, rotación a derecha e izquierda, inclinación lateral a derecha e izquierda, etc.), comenzando cada movimiento en el punto de máxima comodidad según se reveló en la evaluación previa, o al punto combinado de comodidad de una cantidad de evaluaciones previas. De este modo, la posición de comodidad es «apilada» sobre otra hasta que todos los movimientos han sido evaluados respecto de la comodidad. ● Si el mismo paciente imaginario con un problema lumbar fuese tratado mediante la técnica funcional, se palparían los tejidos tensos de la zona lumbar. ● Se incluyen todos los posibles planos de movimiento, uno por uno, buscando en cada caso la posición durante el movimiento (digamos, durante la flexión y la extensión), lo que hace que los tejidos palpados se sientan más relajados («cómodos») bajo la mano palpatoria, de «escucha». ● Una vez identificada una posición de comodidad, se la mantiene (es decir, sin mayor flexión o extensión), con consecutiva evaluación de la siguiente posición cómoda buscada (digamos, incluyendo la flexión lateral a cada lado), apilando esta posición de comodidad sobre la primera y así siguiendo a través de todas las variables (rotación, traslación, etc.). ● Una secuencia completa incluiría flexión/extensión, inclinación lateral y rotación en cada dirección, traslación a derecha e izquierda, traslación anterior y posterior, así como compresión/distracción, incorporando todas las posibles direcciones de movimiento de la zona. 151 ● Se llegaría por fin a una posición de máxima comodidad, que se mantendría durante 90 segundos. ● El resultado sería el alivio de la hipertonía, con reducción del dolor. La secuencia precisa en que se evalúan las diversas direcciones del movimiento es irrelevante, en tanto se incluyan todas las posibilidades. Desde un punto de vista teórico (y a menudo en la práctica) la posición de máxima comodidad palpada (tono reducido) de los tejidos afectados se correspondería con la posición que se habría encontrado si se hubiesen usado como guías el dolor, como en los abordajes más básicos de Jones o Goodheart, o la «exageración de la torsión» o la «replicación de la posición de tensión». Cualquier punto doloroso como lugar de comienzo del ECE ● Todas las áreas que se palpan como dolorosas responden a cierto grado de desequilibrio, disfunción o actividad refleja, o se asocian con éstos; tales situaciones bien pueden implicar tensión aguda o crónica. Figura 10.7 Palpación funcional en que una mano evalúa los cambios hísticos, buscando la «comodidad», al colocar el cuerpo o parte de él secuencialmente en todas las direcciones de movimiento posibles. Se encuentra una posición compuesta, «apilada», de máxima comodidad y se la mantiene para permitir que los cambios fisiológicos den comienzo (reproducido con permiso de Chaitow, 1996a). 3. Aplic. clínica 152 085- 236 29/9/06 15:53 Página 152 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I ● Jones identificaba las posiciones de los puntos dolorosos a la palpación en relación con particulares posiciones de tensión. ● Igual sentido tiene trabajar en dirección inversa e identificar dónde es probable que haya ocurrido la «tensión» en base a cualquier punto doloroso identificado. ● Por ello, podría considerarse que todo punto doloroso hallado durante la evaluación de tejidos blandos podría ser tratado mediante liberación posicional, se sepa o no qué tensión se produjo o si el problema es agudo o crónico. La experiencia y la simple lógica nos dicen que la respuesta a la liberación posicional de una zona crónicamente fibrosada será menos impactante que la de tejidos que presentan simplemente espasmo o hipertonía. Sin embargo, aun en un contexto crónico puede producirse cierto grado de alivio, lo que permite un acceso consecutivo más fácil a la fibrosis más profunda. El abordaje terapéutico de todo tejido doloroso mediante el empleo de la liberación posicional es válido tanto si el dolor es controlado por medio de la retroalimentación proveniente del paciente (usando a la manera de guía niveles reducidos de dolor en el punto palpado) como si se emplea el concepto de evaluar la reducción del tono en los tejidos (al modo de la técnica funcional). Se recomienda mantener la posición de máxima comodidad durante 60 a 90 segundos. Liberación posicional facilitada (LPF) (Schiowitz, 1990) Esta variación sobre el tema de los métodos funcionales y de ECE implica el posicionamiento del área afectada en dirección de la máxima libertad de movimiento, dando inicio desde una posición «neutra» en términos de la posición corporal global. ● La postura sagital del paciente en posición sentada podría modificarse para llevar el cuerpo o la parte corporal (el cuello, por ejemplo) hacia una posición más neutra –un equilibrio entre flexión y extensión–, después de lo cual se introduce la aplicación de una fuerza facilitadora (usualmente la compresión de los tejidos). ● No se utiliza el control del dolor, sino que se aplica una mano palpatoria/escucha (como en la técnica funcional), que siente cambios entre «comodidad» y «traba o bloqueo» en los tejidos alterados al posicionar y reposicionar cuidadosamente el cuerpo/la parte corporal. ● La compresión final de los tejidos para estimular el aflojamiento de la tensión local constituye (de acuerdo con los teóricos) el aspecto facilitador del proceso. ● Esta compresión podría involucrar quizás la aplicación a través del eje longitudinal de una extremidad, o directamente hacia abajo a través de la columna, por vía de presión aplicada en el cráneo, o alguna de estas variantes. ● Por lo general se sugiere que el tiempo durante el cual se mantiene la posición de comodidad sea apenas 5 segundos. Se alega que así puede tratarse con éxito la textura del tejido alterado, sea éste superficial o profundo. Reglas del tratamiento mediante ECE Las siguientes «reglas» se basan en la experiencia clínica y deben tenerse en cuenta cuando se utilizan métodos de libe- ración posicional (ECE, etc.) para el tratamiento del dolor y la disfunción, en particular cuando el paciente se encuentra fatigado, sensible y/o bajo estrés. ● No tratar nunca más de 5 puntos «dolorosos a la palpación» en una única sesión, menos aún en individuos sensibles. ● Advertir previamente a los pacientes que, tal como en cualquier otra forma de trabajo corporal que produce un funcionamiento alterado, es inevitable pasar un período de adaptación fisiológica, por lo que habrá una «reacción» en el día o los días consecutivos a esta forma aun extremadamente suave de tratamiento. En consecuencia, deben esperarse dolorimiento y rigidez. ● Si hay múltiples puntos dolorosos, como no puede ser de otra forma en la fibromialgia, deben seleccionarse para la primera atención los más proximales y más mediales, es decir, los más cercanos a la cabeza y al centro del cuerpo, más que los distales y laterales. ● De dichos puntos de dolor, se seleccionarán para su atención/tratamiento iniciales aquellos que sean más dolorosos. ● Si se aconseja el autotratamiento de las zonas de dolor y restricción –lo que debe hacerse en todos los casos posibles– se comunicarán al paciente estas reglas (esto es, atender sólo unos pocos puntos en un solo día, esperar una «reacción», seleccionar los puntos más dolorosos y los más cercanos a la cabeza y el centro del cuerpo). Por tanto, los criterios a recordar y aplicar son los siguientes: ● localizar y palpar el punto doloroso a la palpación o área hipertónica apropiados ● usar mínima fuerza ● usar mínima presión de control ● lograr una comodidad/relación máximas en los tejidos ● no producir dolor adicional en ningún otro lugar. Estos elementos deben tenerse en cuenta cuando se aprenden los métodos de liberación posicional/ECE y constituyen puntos principales de énfasis en los programas que los enseñan (Jones, 1981). Los criterios generales mencionados por Jones para el alivio de la disfunción con que se relacionan estos puntos dolorosos implican dirigir el movimiento de estos tejidos hacia la comodidad, lo que comúnmente comprende los siguientes elementos: ● Para los puntos dolorosos de la superficie anterior del cuerpo, flexión, inclinación lateral y rotación hacia el punto palpado, palpación precisa o fina para reducir la sensibilidad en por lo menos un 70%. ● Para los puntos dolorosos de la superficie posterior del cuerpo, extensión, inclinación lateral y rotación alejándose del punto palpado, seguido de palpación precisa o fina para reducir la sensibilidad en un 70%. ● Cuanto más cercano se encuentre el punto de dolor a la línea media, menos inclinación lateral y rotación se requerirán, y cuanto más alejado, mayores serán la inclinación lateral y la rotación necesarias para alcanzar tranquilidad y comodidad en el punto de dolor (sin que se produzcan dolor o molestia adicionales en cualquier otro lugar). 3. Aplic. clínica 085- 236 29/9/06 15:53 Página 153 MODALIDADES Y TÉCNICAS TERAPÉUTICAS ASOCIADAS ● A menudo, la dirección hacia la cual se efectúa la inclinación lateral cuando se intenta hallar una posición cómoda debe ser contraria al costado correspondiente al punto doloroso palpado, en especial cuando se trata de puntos de dolor en la superficie posterior del cuerpo. REHABILITACIÓN La rehabilitación implica el retorno del sujeto a un estado de normalidad perdido por traumatismo o enfermedad. La colaboración por parte del paciente y la atención domiciliaria son características clave para la recuperación, y ya se han tratado en otro lugar de este texto (Capítulo 8). Entre los muchos aspectos entrelazados de la rehabilitación comprendidos en cualquier caso individual se encuentran los siguientes: ● La normalización de la disfunción de los tejidos blandos, incluyendo la tensión anormal y la fibrosis. Entre los métodos terapéuticos podrían contarse el masaje, TNM, TEM, TLM, TLP y/o articulación/movilización y/o procedimientos de estiramiento, incluso el yoga. ● La desactivación de los puntos gatillo miofasciales, posiblemente incluyendo masajes, TNM, TEM, TLM, TLP, spray y estiramiento y/o articulación/movilización. Profesionales apropiadamente entrenados y autorizados podrían emplear asimismo inyecciones o acupuntura para desactivar puntos gatillo. ● El fortalecimiento de estructuras debilitadas, con ejercicios y métodos rehabilitadores como el de Pilates. ● La reeducación propioceptiva mediante métodos de fisioterapia (por ejemplo, la tabla oscilante) y ejercicios de estabilización vertebral, tanto como mediante los aconsejados por Trager (1987), Feldenkrais (1972), Pilates (Knaster, 1996), Hanna (1988) y otros. ● La reeducación postural y respiratoria por medio de abordajes de fisioterapia, como el de Alexander, yoga, tai-chi y otros sistemas similares. ● Las estrategias ergonómicas, nutricionales y para el control del estrés, según sea lo adecuado. ● La psicoterapia, el consejo psicológico o las técnicas de control del dolor, como la terapia cognitivoconductual. ● La terapia ocupacional, que se especializa en activar los mecanismos que conducen hacia la salud, determinando la capacidad funcional y aumentando la actividad que produzca una mayor concordancia que el ejercicio rutinario, con desarrollo de estrategias adaptativas para que el sujeto vuelva a un mayor nivel de autoconfianza y calidad de vida (Lewthwaite, 1990). ● Estrategias de ejercitación apropiadas para superar el acondicionamiento (Liebenson, 1996b). 153 romuscular propioceptiva (FNP). En algunos de los ejercicios de estiramiento se describen aspectos de la FNP, en particular los movimientos en espiral de los miembros superiores, modificados en forma de TEM (véanse págs. 370 y 371). ¿Por qué nosotros, como autores, no incluimos y describimos otras formas de estiramiento? Existen excelentes métodos alternativos (véase más adelante) y, de hecho, utilizamos otras formas de estiramiento en la práctica. No obstante, en las secciones del libro destinadas a las aplicaciones clínicas, en que se habla de zonas y músculos determinados y se describen protocolos de TNM ofreciéndose en ocasiones ambas versiones, la europea y la estadounidense, así como la adición o la alternativa de TEM, TLM y TLP, no se consideró práctico incluir las muchas variantes disponibles que hay: El método de estiramiento elegido en este texto (TEM) es uno de los que cuenta con la aprobación de David Simons (Simons et al. 1998), así como de los mayores expertos en medicina rehabilitadora de todo el mundo (Lewit, 1992; Liebenson, 1996b). Los autores emplean y recomiendan otros abordajes de estiramiento (si han sido apropiadamente estudiados y aplicados), entre ellos el estiramiento facilitado, el estiramiento aislado activo y el yoga. Estos y otros diversos abordajes se resumen a continuación. Estiramiento facilitado Este abordaje de estiramiento activo representa un refinamiento de la FNP y se debe en su mayor parte al trabajo de Robert McAtee (McAtee y Charland, 1999). Dicho abordaje utiliza contracciones isométricas fuertes del músculo a tratar, seguidas por un estiramiento activo efectuado por el paciente. La principal diferencia entre este abordaje y la TEM reside en la fuerza de la contracción y el uso de patrones en espiral y en diagonal (véanse notas referidas a la TEM en págs. 142 y 370). El debate acerca de cuánta fuerza debe utilizarse permanece sin resolver. La TEM prefiere contracciones más ligeras que el estiramiento facilitado y la FNP debido a lo siguiente: TÉCNICAS ADICIONALES DE ESTIRAMIENTO ● Se considera que una vez que se utiliza más de un 25% de la fuerza disponible ocurrirá el reclutamiento de las fibras musculares fásicas, más que de las fibras posturales que se han acortado y requieren estiramiento (Liebenson, 1996a). ● Es bastante más fácil para el profesional controlar contracciones leves que otras fuertes. ● Es holgadamente menos probable provocar calambres, alteración hística o dolor cuando se usan contracciones leves que cuando se emplean contracciones fuertes. ● Los investigadores, como Karel Lewit (1992), han demostrado que las contracciones isométricas muy leves, utilizando solamente la respiración y los movimientos oculares, son a menudo suficientes para producir relajación postisométrica y facilitar de este modo el estiramiento posterior. Los métodos de estiramiento descritos en este texto se basan en su mayoría en las TEM osteopáticas, que en sí mismas son en parte un refinamiento de la facilitación neu- Por estas razones, los estiramientos facilitados modificados que se han descrito en este libro son bastante más leves que los recomendados en el excelente texto de McAtee. El abordaje rehabilitador en equipo es necesario si la derivación y la colaboración permiten lograr mejores resultados. 3. Aplic. clínica 154 085- 236 29/9/06 15:53 Página 154 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I Variaciones de la facilitación neuromuscular propioceptiva (FNP) Son ellas la retención-relajación y la contracción-relajación (Surburg, 1981; Voss et al. 1985). La mayor parte de las variaciones de la FNP implican el estiramiento, pasivo o pasivo asistido a continuación de una contracción fuerte. Las mismas reservas enumeradas antes, al exponer el estiramiento facilitado, se aplican a estos métodos. En su empleo pueden distinguirse excelentes aspectos, pero los autores consideran que la TEM, como se la describe en este texto, presenta claras ventajas y ningún inconveniente. Estiramiento aislado activo (EAA) (Mattes, 1995) En el EAA se estimula la flexibilidad por medio del uso del estiramiento activo (por el paciente), para incorporar mecanismos de IR. El estiramiento, efectuado mientras el músculo a estirar se encuentra en un estado tal que no soporta peso, puede ser auxiliado por el profesional o llevado a cabo con independencia. Incorpora la amplitud completa del movimiento activo de la articulación a velocidad media, con lo que se elude el mecanismo reflejo de estiramiento, reteniendo apenas pasada la barrera durante sólo 2 segundos o algo menos. La TEM (como se detalla en el texto) ofrece el uso de la IR o la RPI, así como la participación activa del paciente. En tanto el EAA no hace uso de los beneficios de la RPI tal como lo hace la TEM, su efecto inhibitorio es rápidamente logrado por su empleo del completo arco de movimiento activo. La irritación deliberadamente inducida en los tejidos estirados es leve, y el dolorimiento se corresponde con el grado de irritación producido. Con todo, cuando el tejido es estirado exageradamente (más allá de una irritación leve) o retenido por demasiado tiempo (más de 2 segundos) puede haber cierto grado de microtraumatismo, lo que, según indica Mattes, (1995) no constituye un intercambio aceptable y debe evitarse. Por otra parte, puede estimularse inapropiadamente el reflejo de estiramiento (miotático), lo que conducirá a la aparición de espasmos reflejos debidos a la estimulación de los propioceptores musculares. Éste es el caso particularmente con movimientos duros, con rebotes, de velocidad elevada, que deben evitarse. El EAA emplea para alcanzar sus resultados (por lo menos en parte) los siguientes factores: ● Las contracciones isotónicas repetitivas (como se las utiliza en el EAA) incrementan el flujo sanguíneo, la oxigenación y el aporte nutricional a los tejidos. ● Cuando los tejidos son cargados y descargados se producirá calor, ya que debido a la fricción se pierde energía. El calor es uno de los aspectos que pueden inducir a que un coloide (la matriz del tejido miofascial) cambie su estado de gel a sol (véase el análisis de la histéresis en relación con el tejido conectivo en pág. 5). ● El movimiento estimula las fibras de colágeno a alinearse a lo largo de las líneas de tensión estructural, así como mejora el equilibrio de glicosaminoglicanos y agua, y por consiguiente lubrica e hidrata el tejido conectivo. Estiramientos del yoga (y estiramientos estáticos) La adopción de posturas específicas, basadas en el yoga tradicional, y su mantenimiento durante algunos minutos cada vez (por regla general, en combinación con respiración de relajación profunda) permiten la lenta instalación de la liberación de los tejidos contraídos y tensos. Parece producirse una forma de liberación miofascial viscoelástica autoinducida (véase descripción de la «distorsión» en el Capítulo 1, pág. 4) al sostenerse los tejidos sin forzar su barrera de resistencia. Los estiramientos del yoga, aplicados con cuidado después de administrar las instrucciones apropiadas, constituyen un medio excelente de tratamiento en casa. Existen similitudes superficiales entre los estiramientos del yoga y los estiramientos estáticos descritos por Anderson (1984). Sin embargo, Anderson mantiene el estiramiento en la barrera durante períodos breves (usualmente, no más de 30 segundos) antes de trasladarse a otra barrera. En algunos contextos, los estiramientos aplicados por este método son auxiliados por el profesional. Estiramiento balístico (Beaulieu, 1981) Una serie de movimientos de estiramiento rápidos, «saltadores», constituye la característica clave del estiramiento balístico. Pese a la manifestación de que se trata de un medio efectivo de rápida elongación de los músculos acortados, según nuestro punto de vista el riesgo de irritación o de franca lesión hace que este método no sea deseable. 3. Aplic. clínica 085- 236 29/9/06 15:53 Página 155 MODALIDADES Y TÉCNICAS TERAPÉUTICAS ASOCIADAS BIBLIOGRAFÍA 155 3. Aplic. clínica 156 085- 236 29/9/06 15:53 Página 156 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I LECTURAS COMPLEMENTARIAS 3. Aplic. clínica 085- 236 29/9/06 15:53 Página 157 Introducción a los capítulos de aplicaciones clínicas Respecto de cada región se presentan las descripciones de su estructura y función, así como también detallados protocolos de evaluación y tratamiento. Se presume la lectura general de todos los capítulos previos, dado que lo que se detalla en los capítulos de aplicaciones clínicas se desprende orgánicamente de la información y las ideas previamente aportadas. En los capítulos que siguen se incluyen numerosas citas específicas, pero los autores desean reconocer en particular las siguientes fuentes de origen: Gray’s anatomy (ediciones 35ª y 38ª); Clinical biomechanics, de Schafer; Foundations of osteopathic medicine, de Ward; Manipulative therapy in rehabilitation of the motor system, de Lewit (edición en castellano por Paidotribo, 2002); Rehabilitation of the spine, de Liebenson (edición en castellano por Paidotribo, 2002); Myofascial pain and dysfunction: the trigger point manual, vol. 1, 2ª edición, de Simons et al.; The physiology of the joints, vol. I y III, de Kapandji; Color atlas/text of human anatomy: locomotor system, vol. 1, 4ª edición, de Platzer; y los textos de la «Pain Series», de Cailliet. 157 3. Aplic. clínica 085- 236 29/9/06 15:53 Página 158 3. Aplic. clínica 085- 236 29/9/06 15:53 Página 159 EN ESTE CAPÍTULO: La columna vertebral: Un prodigio estructural 159 La estructura vertebral cervical 162 Las unidades funcionales cervicales superior e inferior 163 Movimientos de la columna cervical 166 Ligamentos cervicales superiores (occipitocervicales) 167 Ligamentos cervicales inferiores 168 Evaluación de la región cervical 168 Puntos sobresalientes 169 Características funcionales de la columna cervical 170 Características musculares y fasciales 170 Características neurológicas 170 Características circulatorias y síndrome del plexo braquial 171 Disfunción de la columna cervical 171 Evaluaciones 174 La evaluación se transforma en tratamiento 179 Evaluación y tratamiento de la restricción atlantooccipital (C0-C1) 181 Liberación funcional de la articulación atlantooccipital 182 Evaluación de la columna cervical (C2-C7) mediante traslación 182 Elecciones terapéuticas 183 Abordaje alternativo de liberación posicional 184 Método ECE para la restricción de la flexión cervical 184 Método ECE para la restricción de la extensión cervical 185 Procedimiento general de Stiles (1984) mediante TEM para la restricción cervical 185 Técnica isométrica cooperativa (TEM) de Harakal (1975) 186 Secuencia del tratamiento cervical 187 Planos y capas del cuello 187 Región cervical posterior 188 Trapecio superior 188 TNM para el trapecio superior en posición supina 190 Tratamiento del trapecio superior mediante TEM 191 Liberación miofascial del trapecio superior 193 Variante de liberación miofascial 194 TNM: Técnicas de deslizamiento en la lámina cervical en posición supina 195 Semiespinoso de la cabeza 196 Semiespinoso de la nuca 196 Esplenios 197 Técnicas de TNM para los tendones de los esplenios 198 Espinosos de la cabeza y cervical 199 TNM para los músculos espinosos 200 Complejo menor (longissimus de la cabeza) 200 Cervical transverso (longissimus del cuello) 200 Iliocostal del cuello 200 Multífidos 201 Rotadores largo y corto 201 Interespinosos 201 TNM en los interespinosos 202 Intertransversos 202 Elevador de la escápula 203 TNM para el elevador de la escápula 205 Tratamiento del elevador de la escápula mediante TEM 205 Región suboccipital 206 Recto posterior menor de la cabeza 207 Recto posterior mayor de la cabeza 208 Oblicuo superior de la cabeza 208 Oblicuo inferior de la cabeza 208 TNM para el grupo suboccipital en posición supina 209 Cutáneo del cuello (platisma) 211 TNM para el cutáneo del cuello 212 Estiramiento muscular general de la parte anterior del cuello mediante TEM 212 Esternocleidomastoideo 213 TNM para el ECM 215 Tratamiento del ECM acortado mediante TEM 216 Músculos suprahioideos 217 Músculos infrahioideos 217 Esternohioideo 218 Esternotiroideo 218 Tirohioideo 219 Omohioideo 219 TNM para los músculos infrahioideos 219 Técnica de tejidos blandos proveniente del método osteopático 221 Largo del cuello 221 Recto anterior mayor de la cabeza 222 TNM para el largo del cuello y el recto anterior mayor de la cabeza 223 Estiramiento con TEM del recto anterior mayor de la cabeza 224 Recto anterior de la cabeza 225 Recto lateral de la cabeza 225 TNM para el recto lateral de la cabeza 226 Escalenos 226 TNM para los escalenos 228 Tratamiento de los escalenos acortados mediante TEM 230 Lámina cervical en posición prona 232 TNM para la lámina cervical posterior en posición prona 232 TNM para las fijaciones craneales posteriores 233 11 La región cervical LA COLUMNA VERTEBRAL: UN PRODIGIO ESTRUCTURAL La columna vertebral es una estructura notable que cumple simultáneamente dos papeles diferentes. Proporciona rigidez, de modo que la estructura sea capaz de mantener la postura erecta, y al mismo tiempo proporciona plasticidad para un abanico de movimientos extremadamente amplio. Para consumar estas tareas aparentemente contradictorias su diseño está constituido por estructuras más pequeñas sobreimpuestas una a la otra, mantenidas juntas por una serie de ligamentos y músculos. Puesto que las fuerzas tensiles de la musculatura sostienen la estructura y también suministran su movimiento, las disfunciones de la musculatura pueden producir un reposicionamiento estructural, así como una pérdida de la amplitud del movimiento, tanto localmente como a distancia. Estructura de los discos intervertebrales (descrita con mayor detalle más adelante) (Figura 11.2) ● Un anillo fibroso externo, que comprende lamelas fibrocartilaginosas concéntricas orientadas en ángulo a las capas adyacentes (formando un patrón reticular). ● Un núcleo pulposo interno, un gel mucopolisacarídico semilíquido, que pierde hidratación bajo una fuerza compresiva sostenida. ● Las placas terminales son hojas de delgado hueso cortical y cartílago hialino, que separan el disco de los cuerpos vertebrales por arriba y por abajo. ● Los discos están ligados a los cuerpos vertebrales superior e inferior, más firmemente en la periferia y de modo más débil hacia dentro. Los discos intervertebrales: son potencialmente absorbentes de los choques proporcionan un aumento de la flexibilidad, si bien no uniformemente, variando de una región a otra de la columna, con menor movimiento en la columna torácica ● operan de acuerdo con las leyes que gobiernan las estructuras viscoelásticas (véase análisis de la distorsión y la his● ● 159 3. Aplic. clínica 160 085- 236 29/9/06 15:53 Página 160 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I A B Figura 11.1 A y B: La estructura y la forma del cuerpo presentan una sólida rigidez y una fluida plasticidad, debidas a la interacción de puntales esqueléticos y fuerzas tensionales miofasciales (reproducido con permiso de Kapandji, 1998). téresis en el Capítulo 1), de manera que cuanto mayor sea el grado de la carga aplicada en un disco sano, mayor será el proceso deformativo. ● son avasculares, haciendo que en caso de desgarros anulares sean lentas la reparación y la regeneración. Cuando hay degeneración estas características se pierden; las características de absorción del choque y flexibilidad se reducen. Existe una imagen popular acerca de la columna vertebral que la representa como nada más que una torre creada por el apilamiento de bloques uno sobre otro. Se trata de un modelo comúnmente aplicado en la clínica: la torre está fuera de alineación, los «bloques» se encuentran fuera de lugar y, trabajando en forma biomecánica, se puede intentar «colocar en su lugar lo que se salió». Los autores opinan que esta visión simplista no constituye la manera más útil de entender la columna vertebral. Una perspectiva diferente es la ofrecida por Buckminster Fuller y su principio de la tensegridad. Cuando se aplica al cuerpo humano, este modelo arquitectónico se caracteriza por una red tensional continua (los tendones), conectada a un grupo discontinuo de elementos compresivos (puntales, es decir, los huesos), formando un sistema estable y sin embargo dinámico, que interactúa de modo eficiente y flexible con las fuerzas que operan sobre él. En relación con la columna vertebral, el principio de tensegridad sugiere que cuando los tejidos blandos que rodean a la columna se encuentran bajo una tensión apropiada pueden «elevar» cada vértebra, alejándola de la que se halla por debajo de ella. Más que como una pila de bloques, este pun- 3. Aplic. clínica 085- 236 29/9/06 15:53 Página 161 LA REGIÓN CERVICAL A 161 B Figura 11.2 A y B: Múltiples capas de fibras anulares se superponen entre sí diagonalmente para encerrar un núcleo gelatinoso que se mantiene bajo presión dentro de su envoltura (reproducido con permiso de Kapandji, 1998). to de vista considera la columna como un mástil con tensegridad (Robbie, 1977). La sugerencia que se desprende de este modelo teórico es que si pueden mejorarse en general la fuerza y el tono de los ligamentos y los tejidos blandos, la columna vertebral puede tener más «tensegridad» y función. Cuando se la observa desde las posiciones anterior o posterior, la columna normal se ve recta; pero si se la mira desde los costados (sagital, inmediatamente se hacen obvias a la observación cuatro curvas superpuestas (Figura 11.3). Se ven dos curvas lordóticas (posteriormente cóncavas), una en la región cervical y otra en la lumbar, en tanto el tórax y el sacro presentan una curvatura cifótica (posteriormente convexas). Las primeras tres son curvas flexibles, mientras que la cuarta, la curva sacra, es inflexible, ya que está compuesta por articulaciones fusionadas. Cada curva no sólo es interdependiente de las otras en cuanto a su posición, sino que cada una se encuentra subordinada al centro de gravedad (Cailliet, 1991). Centrada en la cima de este mástil flexible (de hecho, arqueable) hay una fuerza compresiva adicional de 4 a 12 kg: el cráneo. Kapandji (1974), quien a menudo presenta el cuerpo desde el punto de vista «arquitectónico», nos dice: las curvaturas de la columna vertebral incrementan la resistencia de ésta a las fuerzas compresivas axiales. Los ingenieros han demostrado que la resistencia de una columna curvada es directamente proporcional al cuadrado del número de curvaturas más uno. Si tomamos como referencia una columna recta (número de curvaturas = 0), con una resistencia igual a 1, se sigue que una columna con 1 curvatura presenta una resistencia igual a 2, una columna con 2 curvaturas, una resistencia igual a 5, y una columna con 3 curvaturas flexibles –el caso de la columna vertebral con sus curvaturas (flexibles) lumbar, torácica y cervical–, una resistencia igual a 10, es decir, diez veces la de una columna recta. Figura 11.3: Los puntos donde estructuras relativamente rígidas encuentran a otras flexibles son los más inestables, en tanto que los puntos de concavidad más profunda son los lugares de mayor formación de osteófitos (reproducido con permiso de Kapandji, 1998). Aunque las curvaturas proporcionan una tremenda resistencia a las fuerzas compresivas, como la gravedad o el peso del cráneo, las curvas también presentan, al mismo tiempo, su propia colección de desafíos estructurales. Por ejemplo, el lugar de máxima concavidad será asimismo la región de mayor formación de osteófitos (Cailliet, 1991). Por otra parte, si bien cierta curvatura es buena, la curvatura excesiva requiere un sostén muscular excesivo y, por consiguiente, un gasto energético adicional. Considerada globalmente, la columna vertebral no descansa directamente en el centro del cuerpo; sin embargo, las estructuras que soportan peso, como la región cervical, que soporta el peso de la cabeza, y la región lumbar, que soporta el peso de toda la parte superior del cuerpo, están idealmente en el centro, corriendo el centro de gravedad a través de los cuerpos vertebrales. Cuando se logra la posición postural óptima, estar de pie no debería requerir esfuerzo ni gran energía. Escribe Cailliet (1991): La postura normal implica que: 1. la actividad muscular necesaria para sostener la cabeza es esencialmente mínima o nula 2. los discos intervertebrales, mantenidos en su alineación adecuada, no experimentan una excesiva compresión anular anterior o posterior del disco vertebral 3. el núcleo permanece en su centro fisiológico apropiado 4. las articulaciones cigapofisarias se encuentran apropiadamente alineadas y no soportan un peso excesivo una vez que el cuerpo ha adquirido la postura erguida 3. Aplic. clínica 162 085- 236 29/9/06 15:53 Página 162 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I 5. los agujeros intervertebrales permanecen adecuadamente abiertos y las raíces nerviosas surgen a través de un espacio adecuado. Existen en la columna cuatro regiones de inestabilidad relativa que requieren particular atención. Se trata de áreas en que estructuras relativamente rígidas se hallan en directa oposición a estructuras más flexibles, lo que permite una mayor movilidad y presenta una mayor potencialidad de disfunción. Son ellas: 1. la articulación atlantooccipital, donde el cráneo rígido se encuentra con el atlas, altamente móvil 2. la unión cervicotorácica, donde la columna relativamente móvil se encuentra con la columna torácica más rígida 3. la unión lumbodorsal, donde la columna torácica relativamente rígida se encuentra con la columna lumbar más flexible 4. la unión lumbosacra, donde la columna lumbar relativamente móvil se encuentra con el sacro más rígido. Más que los factores locales solamente, cuando se evalúa la disfunción biomecánica es importante tener en cuenta la postura del cuerpo entero, así como es necesario conocer las adaptaciones previas. En tanto algunos patrones compensatorios pueden considerarse habituales, casi «normales» (véanse notas sobre Zink en el Capítulo 2 y más adelante en este capítulo), la forma en que el cuerpo se ajusta a sí mismo cuando se le imponen traumatismos (incluso menores) y nuevas tensiones posturales estará determinada por las tensiones ya existentes. En otras palabras, existe cierto grado de impredecibilidad en lo concerniente a las compensaciones, en especial cuando las demandas recientes se superponen a los patrones de adaptación ya existentes. Las compensaciones estructurales pueden implicar una diversidad de influencias, por ejemplo cuando el cuerpo intenta mantener los ojos y oídos en una posición ideal. Estas adaptaciones casi siempre involucrarán la región cervical y se superpondrán a cualesquiera cambios adaptativos adicionales que se hayan producido en esa región. En consecuencia, el profesional habrá de tener en mente que lo que se presenta y observa pueden ser problemas agudos que se desarrollan a partir de patrones adaptativos crónicos. «Pelar» las capas del problema para dejar al desnudo y tratar los obstáculos más centrales que se contraponen al funcionamiento normal es algo que requiere paciencia y destreza. El segundo volumen de este texto examina la postura y las compensaciones posturales con mayor profundidad cuando se exponen la pelvis y los pies, los fundamentos mismos del sostén estructural del cuerpo. No obstante, con el fin de lograr comprender la región cervical es imperativo echar una mirada a su conformación estructural y sus disfunciones posturales frecuentes, en particular el adelantamiento de la cabeza. La estructura vertebral cervical La columna cervical se compone de dos unidades funcionales: la unidad superior (atlas y axis) y la unidad inferior (C3-C7). De estas siete vértebras cervicales, C1 (atlas), C2 (axis) y C7 (vértebra prominente) son cada una de ellas únicas en su diseño, mientras que las vértebras restantes (C3-C6) son consideradas vértebras cervicales típicas, con sólo pequeñas diferencias entre ellas. Cada vértebra típica (Figura 11.4) posee dos componentes: hacia delante, el cuerpo vertebral y hacia atrás, el arco vertebral. El peso es llevado sobre estos componentes a todo lo largo de la columna vertebral por tres «pilares» de sostén. El pilar mayor se encuentra localizado anteriormente y está compuesto por los cuerpos vertebrales y los discos intervertebrales. Dos pilares menores se hallan más atrás y están compuestos por las apófisis articulares y sus articulaciones artrodiales interpuestas. Entre dichos pilares descansa el conducto vertebral relleno de líquido, que alberga la médula espinal. Entre todos los cuerpos vertebrales (no así entre C1 y C2, ya que C1 carece de cuerpo) hay discos intervertebrales, cada uno con un núcleo relleno de líquido rodeado por 12 capas de laminillas, denominadas anillo fibroso (Cailliet, 1991). Estas fibras anulares ofrecen contención para el líquido y constituyen una construcción altamente móvil. Respecto de los discos, en condiciones normales de salud: ● El anillo está compuesto por hojas de colágeno, siendo cada fibra una cadena conformada por una triple hélice de numerosos aminoácidos, lo que le otorga elasticidad. ● Las fibras pueden ser estiradas hasta su longitud fisiológica, y se retraerán cuando la fuerza cese. ● Si se las estira más allá de su longitud fisiológica, las cadenas de aminoácidos pueden quedar dañadas, y ya no se retraerán. ● Las fibras anulares siguen un trayecto diagonal hasta conectarse a las placas terminales vertebrales adyacentes. ● Cada capa de fibras tiene una dirección opuesta a la capa previa, de modo que cuando una capa es estirada por rotación o fuerzas de desplazamiento, la capa adyacente se relaja. ● Las placas terminales cartilaginosas de las vértebras adyacentes sirven como límites superior e inferior del disco, estando las fibras anulares firmemente adheridas a ambas placas terminales. ● Si bien los discos reciben aporte vascular en las etapas tempranas de la vida, hacia la tercera década el disco se hace avascular. ● La nutrición del disco es aportada luego en parte por imbibición, de modo que la compresión y la relajación alternantes crean una inducción de líquido a manera de esponja. ● El núcleo, un gel proteoglicano, consiste aproximadamente en un 80% de agua. ● El núcleo se halla completamente contenido dentro del centro comprimido del anillo. ● Mientras el recipiente permanezca elástico, el gel no podrá ser comprimido, sino sólo modificado, en respuesta a cualquier presión externa aplicada a él. ● El núcleo se adecua a las leyes que siguen los líquidos bajo presión. ● Cuando el disco se encuentra en reposo, de acuerdo con la ley de Pascal la presión externa aplicada al disco será transmitida en todas direcciones. ● Cuando el disco es comprimido por fuerzas externas, el núcleo se deforma y las fibras anulares, en tanto permanecen tensionadas, se abultan. 3. Aplic. clínica 085- 236 29/9/06 15:53 Página 163 LA REGIÓN CERVICAL 163 den constreñirse e incluso adherirse, dando lugar así a una gradual limitación estructural. ● Junto con las modificaciones estructurales cartilaginosas se instala un proceso artrítico degenerativo de las articulaciones cigapofisarias. ● Si también hay tensión muscular añadida, la compresión aumenta y se precipitan cambios hísticos estructurales. Juhan (1987) expresa además: Debido a esta postura, las estructuras de sostén normales (la presión interna del disco, los ligamentos intervertebrales, el ligamento cervical posterior, etc.) deben ser complementadas por una contracción muscular isométrica sostenida de la musculatura de extensión. Esta actividad muscular compensatoria es iniciada por los mecanismos neurológicos ya comentados. La contracción de la fibra muscular extrafusal es comenzada y mantenida por la gravedad; la reacción neuromuscular fisiológica normal se hace gradualmente patológica. Figura 11.4 Los tres pilares de sostén comprenden uno a través de los cuerpos vertebrales con interposición discal y dos pilares menores a través de las apófisis articulares y sus articulaciones (reproducido con permiso de Kapandji, 1998). Aun cuando el diseño ofrece condiciones óptimas de sostén hidráulico y numerosas combinaciones de movimientos, las distorsiones posturales producidas por el sobreuso, la deformación y los traumatismos pueden dar lugar a cambios degenerativos en el disco, usualmente acompañados por disfunción muscular y a menudo productores de dolor crónico. La disfunción postural, una vez iniciada, tiende a producir una mayor compensación postural y un patrón autoperpetuante en el que la disfunción engendra una disfunción aún mayor. La patología del adelantamiento cefálico es bien explicada por Cailliet (1991): ● En esta posición, las articulaciones cigapofisarias aumentan al máximo su capacidad para soportar peso y el cartílago se expone a un traumatismo persistente y recurrente. ● Siendo la postura cervical exageradamente lordótica, los agujeross intervertebrales están cerrados y hay posibilidades de que las raíces nerviosas queden comprimidas. ● Con la compresión prolongada y sin remisión provocada por la postura, las cápsulas articulares cigapofisarias pue- Si bien no es posible mantener en todo momento una «alineación postural perfecta», lo cual tampoco es deseable debido a su naturaleza estática, la postura funcional misma es una expresión de la actitud de la persona, de sus sentimientos acerca de sus experiencias y de quién es o cómo se ve a sí misma. A menudo es modificada por la ocupación, los hábitos recreacionales, las enfermedades y los traumatismos, que a su vez pueden ejercer influencia sobre la integridad estructural y conducir a síndromes o enfermedades neurológicas o del aparato locomotor. Feldenkrais acuñó el nombre actura [en inglés acture] para describir una «postura activa» [en inglés active posture] (Myers, 1999). Para apreciar en su totalidad la naturaleza compensatoria de las posturas de la región cervical es esencial entender las dos unidades funcionales de la columna cervical (y el cráneo). El movimiento de la columna cervical y sus adaptaciones a la tensión estructural se basan en estos conceptos. Las unidades funcionales cervicales superior e inferior La columna vertebral cervical está constituida en realidad por dos segmentos, uno colocado sobre el otro (Figura 11.6): el segmento superior, que comprende C1 y C2, y el segmento inferior, que comienza con la superficie inferior de C2 y finaliza en la superficie superior de T1. Estas unidades presentan diseños diferentes únicos, pero funcionalmente se complementan una a la otra para dar lugar a movimientos puros de rotación, flexión lateral, flexión y extensión del cráneo. Aun cuando la anatomía de estas vértebras está bien expuesta en numerosos libros, los puntos siguientes son importantes para la comprensión de la región. Se recomienda al lector la lectura de Kapandji (1974) para una detallada y bien ilustrada exposición de los movimientos individuales y complejos de la columna cervical. C1 (atlas) (Figura 11.7) ● Esta vértebra carece de cuerpo y es simplemente un anillo con dos masas laterales. 3. Aplic. clínica 164 085- 236 29/9/06 15:53 Página 164 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I Cuadro 11.1 Imbibición acuosa del núcleo. Escribe Kapandji (1974): El núcleo descansa en el centro de la meseta vertebral, un área delimitada por cartílago y atravesada por numerosos poros microscópicos que unen la envoltura del núcleo y el hueso esponjoso que subyace a la meseta vertebral. Cuado se aplica una fuerza axial significativa a la columna, como sucede durante la posición erguida, el agua contenida dentro de la matriz gelatinosa del núcleo se escapa hacia el cuerpo vertebral a través de dichos poros. Puesto que esta presión estática se mantiene a lo largo de todo el día, por la noche el núcleo contiene menos agua que en la mañana, de manera que el disco es perceptiblemente más delgado. En un individuo sano, este adelgazamiento acumulativo de los discos puede llegar a 2 cm. Por el contrario, durante la noche, cuando el sujeto yace tendido, los cuerpos vertebrales se encuentran sujetos no a la fuerza axial de la gravedad, sino sólo a la generada por el tono muscular, que se reduce mucho durante el sueño. En ese momento, la capacidad de absorción de agua que presenta el núcleo hace retornar el agua desde los cuerpos vertebrales, con lo que el disco vuelve a obtener su grosor original. Por consiguiente, el sujeto es más alto por la mañana que por la noche. Dado que el estado de precarga es más marcado por la mañana, en dicho momento la flexibilidad de la columna vertebral es mayor. La presión de imbibición del núcleo es considerable, dado que puede alcanzar los 250 mm Hg. Con la edad, la capacidad de absorción de agua por el disco decrece, reduciéndose su estado de precarga. Esto explica la pérdida de estatura y flexibilidad en los ancianos. Hirsch ha demostrado que cuando se aplica una carga constante a un disco la pérdida de grosor no es lineal sino exponencial (primera parte de la curva), lo que sugiere un proceso de deshidratación proporcional al volumen del núcleo. Cuando se separa la carga, el disco vuelve a obtener su grosor inicial, una vez más en forma exponencial, y la restauración hacia la normalidad requiere un tiempo finito. Si se aplican y quitan fuerzas a intervalos demasiado breves, el disco no tiene el tiempo necesario para volver a su grosor inicial. De manera similar, si estas fuerzas se aplican o trasladan durante períodos demasiado prolongados (incluso si se da tiempo a la restauración), el disco no recupera su grosor inicial. Ello da por resultado un estado análogo al envejecimiento. Rene Cailliet (1991) explica: La nutrición discal ha sido bien estudiada (Maroudas y Stockwell, 1975), y se acepta que el aporte vascular al disco intervertebral es obliterado por calcificación de las placas terminales vertebrales durante la pubertad. Se considera que la nutrición discal se produce en respuesta a la difusión de concentraciones variables de soluto transportadas hacia el disco por vía de 1) vasos sanguíneos que rodean al disco y 2) vasos sanguíneos que se encuentran en las capas subcondrales de las placas terminales. Se ha postulado que la imbibición debida a la variación de fuerzas compresivas alternantes es tan importante en la nutrición del disco como en la del cartílago; sin embargo, surgen diversos interrogantes respecto de este mecanismo en la nutrición del disco. Algunos estudios (Maroudas y Stockwell, 1975) han señalado que la permeabilidad hidráulica de la matriz discal es muy baja, en tanto que la difusividad del soluto es muy elevada. Esto indicaría un mayor ingreso de solutos nutritivos por difusión que por imbibición. La manera por la cual el disco se nutre no está confirmada. ● En la superficie posterior de la cara anterior del anillo hay una carilla (faceta) cartilaginosa de forma oval que se articula con la apófisis odontoides de C2. ● En tanto el atlas no dispone de una apófisis espinosa, sino sólo de un tubérculo engrosado en su línea media posterior, sus apófisis transversas son más anchas que las de las demás vértebras cervicales. ● En estas masas laterales hay superficies articulares superiores bicóncavas que por arriba reciben los cóndilos occipitales del cráneo y por abajo, un segundo grupo que se articula con el axis. ● Las carillas articulares superiores tienen una forma que permite la flexión y la extensión de la cabeza (como al inclinar la cabeza para decir «sí»), en tanto que entre estos dos huesos sólo es posible una mínima rotación. C2 (axis) (Figura 11.8) ● En la porción central de su cuerpo, esta vértebra porta una apófisis odontoides proyectada alrededor de la cual pivota el atlas. ● En la superficie anterior de esta apófisis odontoides se halla una carilla articular correspondiente a la de la cara interna del anillo del atlas. ● Un ligamento transverso envuelve la apófisis odontoides y, junto con varios otros ligamentos de diseño único, asegura el atlas. ● Puesto que estos ligamentos intentan evitar la intrusión posterior de la apófisis odontoides en la médula espinal, el movimiento normal permite una mínima flexión de la articulación atlantoodontoidea. ● En consecuencia, C2 posee seis superficies articulares: dos carillas superiores, dos inferiores y dos odontoideas, si bien una de ellas se articula con un ligamento, en gran parte del mismo modo que lo hace la articulación radiocubital superior en el codo. ● En las caras superior e inferior de la apófisis transversa de C2 se observan, por arriba, carillas articulares que reciben las carillas articulares inferiores del atlas y, por abajo, un segundo grupo que se articula con C3. ● Las carillas articulares superiores entre C1 y C2 están diseñadas de manera que permiten una rotación considerable, con flexión y extensión o flexión lateral de la cabeza muy limitadas. La intrusión de la apófisis odontoides en la médula espinal podría acusar movimientos excesivos en estas direcciones. ● Por arriba de la articulación C2-C3, la inclinación lateral es mínima. Las vértebras cervicales típicas (Figura 11.9) ● Estas vértebras poseen cada una un cuerpo anterior y apófisis espinosas posteriores, usualmente bífidas, con dos tubérculos. ● Las apófisis transversas están localizadas algo hacia atrás y a un costado y presentan carillas articulares superiores e inferiores que se corresponden con las de las vértebras contactantes. ● En las apófisis transversas de todas las vértebras cervicales hay un agujero transverso a través del cual corren la arteria vertebral y tributarias de la vena vertebral. ● En la superficie anterior de la apófisis espinosa se encuentra el canal foraminal, por la cual cursan las raíces nerviosas en dirección a la extremidad superior. ● En el extremo proximal de este canal se observa el agujero intervertebral. ● El extremo distal del canal está compuesto por los tubérculos anterior y posterior, a los que se fijan los músculos escalenos. 3. Aplic. clínica 085- 236 29/9/06 15:54 Página 165 LA REGIÓN CERVICAL 1,4 mm A 2 mm disco normal bajo carga disco normal en reposo 165 B disco enfermo bajo carga C Figura 11.5 Un disco enfermo puede fracasar al tratar de recuperar su completo grosor después de la carga (reproducido con permiso de Kapandji, 1998). tubérculo anterior carilla para contorno del la apófisis ligamento odontoides transverso del atlas arco anterior contorno de la apófisis odontoides apófisis transversa agujero transverso arco posterior carilla articular superior de la masa lateral surco para la arteria vertebral y el nervio suboccipital tubérculo posterior Figura 11.7 El atlas (C1) parece un simple anillo, y la apófisis odontoides de C2 llena el espacio donde falta el cuerpo vertebral. La flexión y la extensión de la cabeza se producen entre los cóndilos occipitales y las carillas articulares superiores de C1 (reproducido con permiso de Gray´s anatomy, 1995). Figura 11.6 Las unidades funcionales superior e inferior son diferentes desde los puntos de vista tanto anatómico como funcional (reproducido con permiso de Kapandji, 1998). ● Localizadas inmediatamente antes del agujero y en el cuerpo vertebral se encuentran las apófisis unciformes (también denominadas cuerpos uncovertebrales o articulaciones de Luschka), únicas en su tipo, que hasta cierto grado protegen la arteria vertebral y las raíces nerviosas de la intrusión del disco. 3. Aplic. clínica 166 085- 236 29/9/06 15:54 Página 166 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I superficie articular (carilla) superior apófisis odontoides (inserción del ligamento apical) cuerpo agujero transverso inserciones de los ligamentos alares tubérculo anterior tubérculo posterior surco para el ligamento transverso del atlas carilla articular superior apófisis transversa apófisis articular inferior agujero vertebral lámina agujero transverso pedículo pedículo A cuerpo apófisis espinosa bífida lámina apófisis espinosa A labio elevado en la superficie superior del cuerpo tubérculo anterior de la apófisis transversa escotadura vertebral superior apófisis espinosa impresión para el ligamento alar carilla para el arco anterior del atlas apófisis articular superior surco para el ligamento transverso del atlas apófisis espinosa carilla para el arco inferior del atlas cuerpo cuerpo superficie articular inferior labio ventral conducto divergente de la arteria vertebral apófisis transversa B lámina surco para la rama ventral del nervio espinal apófisis espinosa tubérculo posterior de la apófisis transversa B apófisis articular inferior Figura 11.8 La rotación cefálica se produce principalmente entre C1 y C2, al rodear el atlas la única apófisis odontoides del axis. La flexión y la extensión se dan entre el atlas (C1) y el hueso occipital (reproducido con permiso de Gray´s anatomy, 1995). Figura 11.9 La unidad funcional inferior está compuesta por las vértebras cervicales típicas y C7, en que la columna cervical hace su transición a la columna torácica (reproducido con permiso de Gray´s anatomy, 1995). C7 (vértebra prominente) serción de numerosos músculos; en este texto se hace referencia a ella como surco laminar. ● Esta vértebra posee una apófisis espinosa prolongada, usualmente visible en el extremo inferior de la columna cervical. ● Presenta apófisis transversas prominentes y gruesas a través de las cuales la arteria vertebral no transcurre, aunque sí las venas vertebrales. Con excepción del atlas, todas las vértebras poseen apófisis espinosas, por lo general palpables. La porción vertebral que se encuentra entre las apófisis espinosas y la apófisis transversa se denomina lámina. Cuando las vértebras se disponen como una columna, las láminas son contiguas con las siguientes, conformando una estructura acanalada adyacente a las apófisis espinosas. Esta «acanaladura» es lugar de in- MOVIMIENTOS DE LA COLUMNA CERVICAL Los movimientos de la columna cervical son complejos, y su función consiste en colocar la cabeza en el espacio en una diversidad de posiciones, hacia delante, atrás, lateralmente y rotando, en tanto funciona posturalmente manteniendo el nivel de ojos y oídos en la línea del horizonte. Si bien escapa al alcance de este texto exponer estos movimientos en detalle, los siguientes constituyen conceptos importantes al considerar la función cervical. ● La extensión está limitada por el ligamento longitudi- 3. Aplic. clínica 085- 236 29/9/06 15:54 Página 167 LA REGIÓN CERVICAL extensión 167 ● Las contracciones crónicas pueden provocar asimismo modificaciones óseas y patologías cervicales, como se expondrá en este capítulo. Ligamentos cervicales superiores (occipitocervicales) (Schafer, 1987) A flexión B Figura 11.10 A y B: El diseño de las apófisis articulares y sus ligamentos asociados permite el movimiento en tanto desalienta la traslación excesiva de sus articulaciones (reproducido con permiso de Kapandji, 1998). nal anterior, que se estira, y por el impacto de la apófisis articular de la vértebra inferior contra la apófisis transversa de la superior y por la oclusión de las apófisis espinosas hacia atrás (Figura 11.10). ● Durante la extensión, el disco intervertebral es comprimido posteriormente al deslizarse e inclinarse la vértebra superior hacia atrás, lo que empuja al núcleo hacia delante. ● La flexión queda limitada por el estiramiento del ligamento longitudinal posterior, por el impacto de la apófisis articular de la vértebra inferior contra la apófisis articular de la superior y por los ligamentos cervicales posteriores (ligamentos amarillos, ligamento cervical posterior y ligamentos capsulares). ● Durante la flexión, el disco intervertebral es comprimido anteriormente, al deslizarse e inclinarse la vértebra superior hacia delante. El núcleo es empujado hacia atrás, donde puede dañar la médula espinal. ● En tanto en la unidad funcional superior pueden darse movimientos precisos de inclinación afirmativa y rotación, la mayor parte de los movimientos de la cabeza son una combinación de las unidades cervicales superior e inferior. ● Al flexionarse lateralmente la columna hay cierto grado de rotación automática de las vértebras («acoplamiento»), debido a los ángulos de las carillas entre segmentos y a la compresión de los discos intervertebrales y el estiramiento de los ligamentos. ● La unidad cervical superior compensa la rotación automática de la unidad cervical inferior por contracción de los músculos suboccipitales (y otros), que efectúan la contrarrotación. ● Cuando la columna se distorsiona posturalmente durante un período prolongado, por ejemplo debido a un cojín desigual sobre la silla favorita, los músculos deben compensar durante más tiempo. La contracción crónica resultante puede conducir finalmente a la formación de puntos gatillo y fibrosis. ● El ligamento cruciforme se fija a la apófisis odontoides, incluyendo un ligamento transverso bilateral triangular que pasa por detrás de la apófisis odontoides conectando las masas laterales del atlas inmediatamente por delante de la médula. Impide que el atlas se traslade hacia delante. ● Por otra parte, existen dos bandas ligamentosas verticales, una que por arriba fija la apófisis odontoides a la base occipital y la otra que fija la apófisis odontoides al axis, por abajo. La fuerza de estos ligamentos es tal que bajo tensión es más probable que se fracture la apófisis odontoides que ellos abdiquen. ● Los ligamentos atlantoaxiales accesorios transcurren por arriba y lateralmente, uniendo el cruciforme vertical inferior, y así la apófisis odontoides, con C1. ● Los ligamentos apicales y alares se sitúan por delante del brazo superior del ligamento cruciforme. El delgado ligamento apical une la punta de la apófisis odontoides con el borde anterior del agujero magno, mientras que los ligamentos alares, más robustos, corren desde las caras mediales de los cóndilos occipitales hasta la apófisis odontoides. Estos tres ligamentos (dos alares y uno apical), que restringen la rotación y la flexión lateral, se conocen en conjunto como ligamentos dentados. ● Conectando la parte anterior del cuerpo del axis con la cara inferior de la porción anterior del anillo del atlas se encuentra el ligamento atlantoepistrófico, en tanto que el ligamento atlantooccipital une la cara superior de la parte anterior del anillo del atlas con el tubérculo occipital. ● Hay una unión estructural entre la apófisis odontoides y la duramadre, la membrana tectoria en forma de abanico, que constituye la finalización del ligamento longitudinal posterior (véase más adelante). Esta estructura se dirige desde la base de la apófisis odontoides hacia arriba a su cara posterior, antes de cambiar de dirección para angularse hacia delante y arriba para surgir con la duramadre en la base occipital, en la superficie anterior del agujero magno. Se dice que la membrana tectoria tiene por función controlar el movimiento anteroposterior excesivo (Moore, 1980). Esta estructura parecería ser parte de una cantidad de ligamentos «controladores» estructurales con conexión dural (véase análisis del ligamento cervical posterior y su vínculo con el recto posterior menor de la cabeza en el Capítulo 3). ● El poderoso ligamento longitudinal anterior (véase más adelante) posee como cara superior la membrana atlantoaxial posterior (12), que conecta la parte posterior del arco del axis con la porción posterior del anillo del atlas antes de pasar por encima de la arteria vertebral para terminar en el agujero magno como membrana atlantooccipital. ● La articulación atlantooccipital recibe sostén de los delgados ligamentos capsulares, así como la articulación C1-C2, donde los ligamentos son más gruesos. ● Una gran banda triangular, el ligamento cervical posterior, corre en la línea media cervical desde el hueso occipital 3. Aplic. clínica 168 085- 236 29/9/06 15:54 Página 168 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I para fijarse a la parte posterior del atlas y a las apófisis espinosas hasta C7. Investigaciones realizadas en el Reino Unido han demostrado la existencia de un puente entre el ligamento cervical posterior, la porción posterior de la duramadre y la porción lateral del hueso occipital (Mitchell, 1998). El papel de este puente dural parecería ser de prevención del repliegue dural durante los movimientos de extensión y traslación de la cabeza. Se ha establecido un fuerte vínculo entre el dolor musculoesquelético en todo el cuerpo (por ejemplo, la fibromialgia) y la alteración de «puentes» asociados a la duramadre formados por el recto posterior menor de la cabeza, que se halla inmediatamente adyacente al ligamento cervical posterior de ambos lados (Hallgren et al. 1994) (véase Capítulo 3). Ligamentos cervicales inferiores ● Hay cuatro ligamentos intervertebrales anteriores y cuatro posteriores, asociados a las cinco vértebras cervicales inferiores. ● Anteriormente: 1. El ligamento longitudinal anterior, relativamente delgado, conecta por delante los cuerpos vertebrales, fusionándose con el anillo fibroso anterior a los discos. Su papel consiste en limitar la extensión. 2. El anillo fibroso constituye la periferia del disco intervertebral, y está formado por fibras concéntricas laminadas que corren en direcciones oblicuas cerca del núcleo pero que tienden a una orientación vertical en la periferia, donde unen entre sí los cuerpos vertebrales. La fijación a los cuerpos es muy poderosa en la periferia discal (fibras de Sharpey), donde se funden con los ligamentos longitudinales posterior y anterior. 3. El ligamento longitudinal posterior forma una pared anterior para la médula espinal, uniéndose firmemente a los discos intervertebrales (anillo fibroso), pero no así a los cuerpos vertebrales (salvo en sus bordes). Por osificación o engrosamiento, este ligamento puede ingresar en el conducto vertebral. El papel del ligamento es restringir la flexión. 4. Corriendo entre vértebras adyacentes y conectando la cara inferior de la apófisis transversa superior con la superior de la apófisis transversa inferior, inmediatamente por delante de la arteria vertebral, se encuentra el ligamento intertransverso. Su papel consiste en controlar la inclinación lateral y el movimiento rotatorio. ● Posteriormente: 1. Conectando la lámina de vértebras adyacentes se halla el poderoso ligamento amarillo. La potencialidad estabilizadora de este ligamento impide cualquier tendencia a plegarse o doblarse de las estructuras que sostiene. 2. Conectando las apófisis espinosas se encuentran los ligamentos interespinosos y el supraespinoso. Este último se continúa por atrás con el ligamento cervical posterior. El papel de estos ligamentos es evitar el desplazamiento indebido de las vértebras durante la flexión y la rotación. 3. El ligamento cervical posterior representa una estructura de sostén inelástica que impide la flexión cervical indebida; por medio de su fijación de tipo puente a la duramadre, protege a ésta de plegarse durante la traslación cefálica (véase antes). EVALUACIÓN DE LA REGIÓN CERVICAL Puede argumentarse convincentemente que el éxito de todo tratamiento depende de cuán apropiado sea éste (McPartland y Goodridge, 1997). Es comprensible que cuando el efecto placebo constituye un factor de importancia (y siempre es un rasgo parcial de cualquier tratamiento), la oportunidad del tratamiento adquiere menos importancia, en tanto no haga daño (Melzack y Wall, 1989). El grado de precisión de un método de evaluación, en consecuencia, está profundamente ligado a los eventuales beneficios terapéuticos (Johnston, 1985). Puesto que las evaluaciones individuales rara vez ofrecen información suficiente para la selección de una estrategia terapéutica, ofrece una base más reaseguradora para la intervención clínica un conjunto de informaciones, recogidas de diferentes procedimientos de observación, palpación y evaluación (que se confirman entre sí). El abanico de posibles procesos disfuncionales relacionados con la columna vertebral (en general) y con la región cervical (en particular) es vasto y su análisis completo está más allá del alcance de este texto. Aquí se brindan abordajes evaluadores multidisciplinarios prácticos referidos al funcionamiento del cuello; el lector es responsable de determinar cuáles de estas técnicas se hallan dentro del marco de su especialidad y sus habilidades. En secciones posteriores se describirá la aplicación clínica de métodos apropiados de manipulación de tejidos blandos, entre ellos la TNM. La medicina osteopática ha constituido una útil secuencia para la evaluación de una zona alterada mediante palpación; se la conoce por su acrónimo TARD (McPartland y Goodridge, 1997; Ward, 1997): Tejidos de textura anómala. Asimetría detectada por observación estática, durante el movimiento, por alteración de temperatura, tono, etc. ● Restricción del movimiento normal. ● Dolor o dolor a la palpación (en la zona anormal). ● ● Si una región se «siente» diferente de lo usual y/o se observa diferente desde el punto de vista de la simetría (un lado respecto del otro) y/o muestra una restricción de la amplitud normal del movimiento y/o duele al tacto, hay disfunción y sufrimiento. Es útil relacionar estos elementos, junto con los antecedentes y los síntomas de presentación, con el grado de agudeza o cronicidad, con el fin de llegar a conclusiones tentativas acerca de la naturaleza del problema y de qué intervenciones terapéuticas son las más apropiadas. Una precaución debe señalarse respecto de los métodos de evaluación estándar, por ejemplo del efecto de un movimiento particular sobre los síntomas del paciente. Sobre todo McKenzie (1990) ha destacado la necesidad de evaluar el movimiento repetitivo («carga») como simulación de las actividades diarias normales. Jacob y McKenzie (1996) resumen así su punto de vista: 3. Aplic. clínica 085- 236 29/9/06 15:54 Página 169 LA REGIÓN CERVICAL 169 Cuadro 11.2 Preguntas que es importante formular. Cuadro 11.3 ¿Cuán agudo es el problema? Al hacer la historia de un paciente y su afección, entre las importantes preguntas a formular se hallan las que siguen: Kuchera y Kuchera (1994) sugieren las siguientes características de cualquier trastorno musculoesquelético, en particular las lesiones. ¿Por cuánto tiempo ha tenido usted los síntomas? ¿Son constantes los síntomas? ● ¿Son intermitentes los síntomas? De ser así, ¿siguen un patrón? ● ¿Cuál es la localización de los síntomas? ● ¿Varían los síntomas alguna vez? ● En tal caso, ¿qué piensa usted que contribuye a dicha variación? ● ¿Qué (si hay alguna cosa) inicia, agrava y/o alivia los síntomas? ● ¿Mejoran los síntomas debido a algunos de los siguientes movimientos: mover la cabeza hacia uno y otro lado; mirar hacia arriba o abajo; inclinarse hacia delante; estar de pie, caminar, estar sentado o volver a erguirse; estar acostado, girar y volver a incorporarse; estirar un brazo, etc.? ● ¿Ha ocurrido este problema o algo parecido antes de ahora? ● Si es ése el caso, ¿qué ayudó la última vez? ● ● Los exámenes estándar de la amplitud del movimiento y las pruebas para el aparato locomotor no exploran adecuadamente cómo son afectados la mecánica y los síntomas vertebrales del paciente por movimientos y posiciones específicos. Quizás la máxima limitación de estos exámenes y pruebas sea la suposición de que cada movimiento de prueba debe ser llevado a cabo sólo una vez (con el fin de) explorar cómo responde la dolencia del paciente. El efecto de movimientos repetidos, o de posiciones mantenidas durante períodos prolongados, no se estudia, pese a que son estas estrategias de carga las que mejor podrían aproximarse a lo que ocurre en la «vida real». Patrones y acoplamiento Cuando se evalúa el funcionamiento, también deben recordarse otros factores de la «vida real»; uno de los más importantes es que los movimientos deben reproducir a los que realmente se producen en la vida cotidiana. Por cierto, es adecuado evaluar movimientos de direcciones únicas, por ejemplo la abducción del brazo, con el fin de obtener información acerca de músculos específicos. Sin embargo, en la vida diaria la abducción del brazo es rara vez un movimiento realizado por sí mismo; usualmente es acompañado por flexión y extensión, así como por cierto grado de rotación interna o externa, de acuerdo con la razón del movimiento. Esto subraya el hecho de que muchos movimientos corporales (la mayoría) son compuestos y en su mayor parte son de naturaleza espiral (llevar una taza a la boca requiere aducción, flexión y rotación interna del brazo). McAtee y Charland (1999) citan a Hendrickson (1995), quien expone la manera en que los tejidos se organizan microscópicamente en espirales, como hacen la actina y la miosina, y que «la estructura macroscópica del tendón y el ligamento también es en espiral. Los tendones, ligamentos y huesos están compuestos en su mayoría por colágeno de tipo 1, que es una triple hélice. En el ámbito macroscópico los huesos largos, como el húmero, están en forma de espiral a lo largo de sus ejes». Recuérdese asimismo el debate de Myers, en el Capítulo 1, acerca de la naturaleza espiral de la interacción fascial en todo el cuerpo. Agudo Reciente; vivamente doloroso; piel inflamada, caliente, húmeda, enrojecida; tono muscular aumentado o incluso espasmo; posiblemente, amplitud del movimiento normal pero «ociosa»; tejidos congestionados, edematosos. Crónico Prolongado; dolor sordo, persistente; piel fría y pálida; músculos de tono disminuido, fláccidos; amplitud de movimiento limitada, probablemente más en una dirección que en otras; congestión, fibrosis, contractura. Liebenson (1996) aconseja: Una vez pasada la fase inflamatoria inicial aguda, para evitar la transición de un dolor agudo a otro crónico deben ocurrir tres cosas: 1) Educación del paciente acerca de cómo identificar y limitar las fuentes externas de sobrecarga biomecánica; 2) Temprana identificación de los factores psicosociales subyacentes a una conducta patológica anormal; y 3) Identificación y rehabilitación de la patología funcional del sistema motor (es decir, síndrome de desacondicionamiento). Este último aspecto implica la búsqueda y el tratamiento de disfunciones musculares y articulares específicas. Estas observaciones refuerzan la necesidad, al efectuar evaluaciones, de tener en cuenta los patrones de movimiento que se aproximan a las actividades de la vida real, que en su mayoría son multidireccionales. En la columna vertebral, por ejemplo, muchos movimientos se encuentran «acoplados». Es prácticamente imposible un movimiento sin participación, por lo menos en cierto grado, de los vecinos, y es casi imposible que se produzca un movimiento de flexión lateral de la columna vertebral sin que también haya rotación (acoplamiento), debido a la biomecánica vertebral. Esto se presenta con mayor detalle en la sección dedicada a la palpación de la motricidad cervical (págs. 177 y 178) y en la sección dedicada a la motricidad torácica, págs. 425) (Ward, 1997). Puntos sobresalientes Para palpar la columna cervical es necesario identificar las características sobresalientes de dicha palpación (Mitchell et al. 1979; Schafer, 1987). ● Las vértebras cervicales se hallan (como en la columna lumbar) en el mismo plano horizontal que sus apófisis espinosas (lo cual no se cumple en la columna torácica). ● C1 no es palpable, salvo entre la apófisis mastoides y el lóbulo de la oreja, donde por lo general puede localizarse su apófisis transversa. ● La apófisis espinosa de C2 es fácilmente palpable sobre la línea media por debajo del hueso occipital, siendo su punta la más bífida (doble) de todas las vértebras. 3. Aplic. clínica 170 085- 236 29/9/06 15:54 Página 170 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I ● Las apófisis espinosas de C3-C5 no son tan fácilmente palpables como la de C2, pero la cuidadosa introducción de flexión y extensión leves permite la palpación, a menos que la musculatura cervical sea extremadamente gruesa. ● C4 presenta la apófisis espinosa más corta, usualmente al mismo nivel que el ángulo mandibular. Sin embargo, sus apófisis transversas son fácilmente palpables. ● C4 (Schafer, 1987) o C3 (Hoppenfeld, 1976) se encuentran al mismo nivel que el hueso hioides por delante. ● C4-C5 se hallan al mismo nivel que el cartílago tiroides. ● Las apófisis transversas y espinosa de C6 son de fácil palpación, siendo probable en la mitad de la población que la apófisis espinosa sea bífida. C6 está por delante al mismo nivel que el cartílago cricoides y tiene el tubérculo carotídeo en la superficie anterior de sus apófisis transversas. ● A menudo se confunde C7 con T1, en particular si la apófisis espinosa es la utilizada para la evaluación, ya que ni C7 ni T1 las tienen bífidas. Para asegurar que se hace contacto con C7, el profesional debe palpar las apófisis transversas de lo que se piensa que es C7 y pedir al paciente que extienda el cuello. Si se ha tomado contacto con C7, las piezas palpadas se moverán hacia delante. Si se ha palpado T1 sólo se notará un movimiento mínimo. Características funcionales de la columna cervical (Calais-Germain, 1993; Jacob y McKenzie, 1996; Kappler, 1997; Lewit, 1992; Schafer, 1987) El movimiento anteroposterior de las vértebras se produce principalmente en los discos intervertebrales fibrocartilaginosos y las articulaciones cigapofisarias, entre las carillas inferiores de la vértebra superior y la carilla superior de la situada por debajo. ● La flexibilidad del disco y el ángulo de la carilla gobiernan estructuralmente en alto grado la amplitud del movimiento posible. ● La cara superior del atlas tiene la forma requerida para articularse con los cóndilos occipitales. ● El cuerpo de C2 (axis) está modificado hacia arriba para formar una punta (la apófisis odontoides) sobre la cual el atlas pivota. ● Las restantes cinco vértebras cervicales poseen una estructura más típica, con carillas situadas en un plano angulado respecto de los ojos. La rotación de las cinco vértebras cervicales inferiores, por consiguiente, sigue los planos de las carillas, más que ser de tipo horizontal. ● La flexión completa de la columna cervical impide toda rotación por debajo de C2, permitiéndola sólo en C1 y C2. ● La completa extensión de la columna cervical traba C1 y C2 y permite la rotación sólo entre ellas. ● La biomecánica cervical es inusual. Mientras que en la columna por debajo de la región cervical es común que la flexión lateral de un segmento vertebral sea acompañada por rotación hacia el lado opuesto (tipo 1), éste no es el caso en toda la columna cervical (van Mameren, 1992). La articulación atlantooccipital es de tipo 1, de manera que cuando se produce la inclinación hacia un lado habrá rotación hacia el lado opuesto (Hosono, 1991). ● ● La articulación de atlas y axis es neutra, no es de tipo 1 ni de tipo 2. Está destinada en gran parte a la rotación y, como se señaló anteriormente, ocurre alrededor de la apófisis odontoides. Kappler (1997) informa que «estudios cinerradiográficos han demostrado que durante la rotación anterior o posterior el atlas se mueve hacia abajo a ambos lados, manteniendo una orientación horizontal». Nada menos que la mitad de toda la rotación potencial de la columna cervical ocurre en esta articulación; empero, ella posee una mínima posibilidad de inclinarse hacia los costados. La flexión y la extensión rara vez se hallan restringidas aquí, ya que la flexión y la extensión verdaderas de esta articulación están limitadas por la presencia de la apófisis odontoides que, si hubiese flexión, comprimiría la médula espinal. ● Entre C2 y C7, la columna cervical muestra una mecánica de tipo 2, en que la flexión lateral y la rotación se dan hacia el mismo lado. Al haber inclinación hacia un lado entre C2 y C7, se instala cierto grado de traslación («deslizamiento hacia un costado») hacia la convexidad. Esto brinda una útil herramienta evaluatoria, en que se introduce la traslación como medio de evaluar con seguridad la libertad relativa de la inclinación lateral y la rotación en un segmento determinado (esto se describirá más adelante en esta sección como protocolo de evaluación). Características musculares y fasciales ● Importantes funciones propioceptivas y protectoras se asocian con algunos de los músculos suboccipitales, como los rectos posteriores mayor y menor de la cabeza, que se tratan en mayor detalle en el Capítulo 3. ● Los músculos cervicales prevertebrales (largo del cuello y largo de la cabeza, recto anterior mayor de la cabeza, recto lateral de la cabeza y, de acuerdo con algunos expertos, los escalenos) (Kapandji, 1974), que se encuentran por delante de la columna cervical, corren desde T3 y más arriba hasta el hueso occipital. ● Los escalenos se fijan a la columna cervical anterolateral (el anterior se fija en las apófisis transversas de C3 -C6, el medio en C2-C7 y el posterior en C4-C6) y a las costillas 1ª y 2ª y las clavículas. Los escalenos son estabilizadores y flexores laterales, así como también son músculos accesorios para la respiración. ● El elevador de la escápula se fija a los tubérculos posteriores de C1-C4 y el ángulo superior de la escápula. ● Kappler (1997) señala que «la fascia, que todo lo cubre, se divide para cubrir el músculo esternocleidomastoideo por delante (apófisis mastoides y clavícula) y el músculo trapecio por atrás. Puesto que el músculo trapecio se fija a la escápula, es la conexión principal entre cabeza y cuello y la cintura escapular. El proceso de elevación de la extremidad superior distribuye la fuerza a la columna cervical». Características neurológicas ● La médula espinal va desde el encéfalo hasta la columna lumbar (L2) y en consecuencia pasa por la columna cervical. La médula es vulnerable a las lesiones traumáticas por diversas vías y puede padecer isquemia por estenosis vertebral 3. Aplic. clínica 085- 236 29/9/06 15:54 Página 171 LA REGIÓN CERVICAL Cuadro 11.4 Fibromialgia postraumática. El traumatismo de la región cervical se considera uno de los principales desencadenantes de la instalación del síndrome fibromiálgico (SFM). El diagnóstico de «SFM secundario» o «SFM postraumático» distingue a estos pacientes de aquéllos que desarrollan un SFM en forma espontánea, sin un fenómeno desencadenante obvio. Latigazo como desencadenante de la fibromialgia Un estudio de más de 100 pacientes con lesión traumática del cuello, así como aproximadamente 60 pacientes con traumatismo de la pierna, evaluó la presencia de dolor intenso (síndrome fibromiálgico) un promedio de 12 meses después del traumatismo (Buskila y Neumann, 1997). Los hallazgos fueron que «casi todos los síntomas fueron significativamente más prevalentes o graves en los pacientes con lesión cervical... El índice de prevalencia de la fibromialgia en el grupo con lesión cervical fue 13 veces mayor que en el grupo de fractura de la pierna». Los umbrales de dolor fueron significativamente inferiores, los recuentos de puntos dolorosos a la palpación fueron mayores y la calidad de vida fue peor en los pacientes con lesión de cuello que en los sujetos con lesión de la pierna. Más del 21% de los pacientes con lesión cervical (ninguno de ellos con problemas de dolor crónico previos a la lesión) desarrolló fibromialgia en un lapso de 3,2 meses después del traumatismo, contra sólo 1,7% de los pacientes con fractura de la pierna (sin diferencia significativa con la población general). Los investigadores subrayan particularmente que «pese a la lesión o la presencia de SFM, todos los pacientes se hallaban empleados en el momento del examen y las demandas ante compañías de seguros no se asociaron con mayores síntomas de SFM o funcionamiento alterado». ¿Por qué debería provocar la lesión de tipo latigazo un SFM más seguramente que otras formas de traumatismo? Una respuesta podría hallarse en un músculo en particular, parte del grupo suboccipital, el recto posterior menor de la cabeza. Para una explicación más amplia, véase pág. 207. 171 Características circulatorias y síndrome del plexo braquial ● El aporte sanguíneo a la cabeza proviene de las arterias subclavia, carótida (anterior respecto de las vértebras cervicales) y vertebrales. Deberá ejercerse extrema cautela al palpar las regiones donde se encuentran estas arterias. ● En cada una de las caras laterales de las primeras 6 vértebras cervicales existe un agujero a través del cual pasan la arteria y 3 venas vertebrales. El duro encajonamiento de las apófisis transversas ofrece cierta protección a los vasos, pero también los expone al peligro que representan movimientos cervicales inadecuados o segmentos vertebrales crónicamente disfuncionales. Cailliet (1991) señala: «La diferencia espacial entre cuerpo y agujero (3-6 mm) y agujero y carilla (2-3 mm) indica que el impacto vascular se debe más comúnmente a intrusión de la apófisis articular superior y rara vez a cambios de las articulaciones uncovertebrales». ● Kappler (1997) describe que en los sujetos normales la extensión y rotación del hueso occipital producen una oclusión funcional de la arteria vertebral opuesta. Por consiguiente, la rotación prolongada o excesiva de la columna cervical debe evitarse, sobre todo en el anciano, cuando la oclusión incluso transitoria de este vaso podría reducir en grado significativo el flujo arterial o el drenaje venoso en el cráneo. ● El retorno circulatorio de la región de cabeza y cuello puede verse comprometido por diversas posibilidades de compresión, relacionadas con el síndrome del plexo braquial. Éstas consisten en la compresión de estructuras neurológicas y vasculares por causa de: 1. los escalenos anterior y medio 2. la disfunción clavicular y de la primera costilla 3. el pectoral menor y las costillas superiores. ● El drenaje linfático de la región cervical, que ha de pasar a través de la entrada/salida del tórax, es fácilmente restringido por estas mismas características biomecánicas. cervical, es decir, un estrechamiento del conducto neural, que puede ser exacerbado por formación de osteófitos. ● Otros factores que podrían causar un impacto sobre la médula o su irritación, debido a un grado indebido de traslación vertebral en sentido anteroposterior y de un lado a otro, son la protrusión de un disco cervical o una excesiva laxitud. ● El plexo braquial, que inerva la extremidad superior, proviene de la médula en las cervicales, lo que significa que cualquier impacto sobre una raíz nerviosa (protrusión de un disco, presión por osteófitos, etc.) en los agujeros intervertebrales podría producir tanto síntomas locales como alteraciones neurológicas en toda la extremidad superior. ● Kappler (1997) aclara que «el ingreso de información nociceptiva desde la columna cervical produce modificaciones musculoesqueléticas palpables en la columna torácica superior y las costillas, así como una mayor actividad simpática en esta área. Los problemas de la porción superior del tórax y la extremidad superior pueden tener su origen en la columna cervical». Disfunción de la columna cervical Mientras Janda (1988) reconoce que no se sabe si la disfunción muscular causa disfunción articular o viceversa, resalta el hecho indudable de que ejercen gran influencia recíproca y de que es posible que una parte importante del beneficio observado en la manipulación de las articulaciones provenga de los efectos que tales métodos tienen sobre los tejidos blandos asociados. Steiner (1994) ha discutido la influencia de los músculos sobre los síndromes de discos y carillas. Describe una posible secuencia: ● Una tensión que implique torsión corporal, estiramiento rápido o pérdida del equilibrio produce una respuesta refleja de estiramiento miotático (por ejemplo, en una parte del grupo erector de la columna vertebral). ● Los músculos se contraen para proteger el movimiento articular excesivo; si hay una respuesta exagerada y los músculos no pueden lograr un tono normal después de la ten- 3. Aplic. clínica 172 085- 236 29/9/06 15:54 Página 172 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I sión, puede instalarse un espasmo. La razón de la «respuesta exagerada» podría consistir en factores como la facilitación segmentaria (véanse notas acerca de la facilitación en el Capítulo 6). ● Esto limita el libre movimiento de las vértebras adjuntas, las aproxima y causa compresión y abultamiento de los discos intervertebrales y/o un forzamiento conjunto de las carillas articulares. ● Los discos prominentes podrían comprimir las raíces nerviosas, y en consecuencia producir síntomas de un síndrome discal. ● Cuando la aproximación de las carillas articulares se ve forzada, se produce presión sobre el líquido intraarticular empujándolo contra la cápsula, que se expande e irrita. ● Los nervios capsulares sinovertebrales, en consecuencia, se irritan, lo que provoca defensa muscular y el inicio de un proceso autoperpetuante de dolor-espasmo-dolor. Continúa Steiner: «Desde el punto de vista fisiológico, la corrección o cura de los síndromes discal o facetario deben revertir el proceso que los produjo, eliminando el espasmo muscular y restaurando el movimiento normal». Argumenta que antes de intentar la discectomía o la rizotomía de la cari- Cuadro 11.5 Pruebas para la disfunción circulatoria. Figura 11.11 Prueba de Adson para la compresión de la arteria subclavia. Prueba de Adson para la compresión de la arteria subclavia (Figura 11.11) ● El paciente está sentado y el profesional sostiene el brazo a la altura del codo, mientras con la otra mano registra la frecuencia del pulso radial. ● En tanto el profesional continúa controlando el pulso, el brazo es sometido a abducción, extensión y rotación externa. ● Cuando estos movimientos han sido completamente realizados, se pide al paciente que inspire y mantenga la respiración mientras gira la cabeza alejándola del lado que está siendo evaluado. ● Si el pulso radial cae o se desvanece o si se informan parestesias en un lapso de pocos segundos, está implicada la compresión de la arteria subclavia, probablemente como resultado de una restricción de los escalenos anterior y/o medio o posiblemente de la primera costilla. ● Una variante consiste en mover el brazo hacia la elevación y extensión completas del hombro (brazo por sobre la cabeza y hacia atrás del tronco), después de tomar inicialmente el pulso. Si la frecuencia del pulso desciende o aparecen síntomas, está implicado el pectoral menor. ● Deben llevarse a cabo ambas variantes, dado que podrían estar involucrados tanto el pectoral menor como los escalenos. Figura 11.12 Prueba de Maigne para la función de la arteria vertebral. Prueba de Maigne para el vértigo relacionado con la arteria vertebral (Figura 11.12) ● El paciente está sentado y la cabeza se encuentra en extensión y rotación. ● Algunos profesionales prefieren que el paciente se encuentre en posición supina, con la cabeza libre al final de la camilla. de modo que pueda ser mantenida en extensión y rotación. ● Esta posición es mantenida durante aproximadamente 30 segundos, para evaluar la instalación de mareos, náuseas o síncope como resultado de la isquemia. ● El indicio de una isquemia vertebrobasilar señala el compromiso de las arterias vertebrales del lado opuesto a aquél hacia el cual se giró la cabeza. 3. Aplic. clínica 085- 236 29/9/06 15:54 Página 173 LA REGIÓN CERVICAL 173 Cuadro 11.6 Pruebas para la disfunción de la columna cervical. Figura 11.13 Prueba de compresión cervical. Prueba de compresión (Figura 11.13) ● El paciente está sentado y el profesional se encuentra de pie tras él. Se examina un lado por vez. ● Inicialmente, el paciente flexionará y rotará ligeramente la cabeza hacia el primer lado a investigar. ● El profesional interpone sus dedos como traba y coloca sus manos en el vértex de la cabeza del paciente, aplicando una firme presión en sentido caudal (2-3 kg). ● Si existe estrechamiento de un agujero intervertebral, esta prueba de compresión agravará la situación, produciendo un dolor que puede reproducir los síntomas del paciente. ● Un procedimiento alternativo incluye todos los mismos elementos descritos, pero en este caso el paciente extiende la cabeza levemente antes de aplicar la compresión. ● En esta variante se inducirá un agolpamiento foraminal bilateral, con posible reproducción o exacerbación de los síntomas, lo cual confirma las características etiológicas del problema (degeneración discal, etc.). Prueba de descompresión (Figura 11.14) El paciente está sentado, con el profesional a un costado. Con la mano acopada, el profesional toma la mandíbula del paciente con una mano y el occipital con la otra, e introduce un lento y deliberado grado de tracción, elevando la cabeza hacia el cielo en tanto trata de sentir cualquier barrera defensiva protectora que podría producirse en el caso de que con la maniobra se estén irritando los tejidos. ● Se ejercerá extrema precaución a fin de evitar irritar tejidos que han sido traumatizados, por lo que vuelven a enfatizarse las palabras clave: «lento y deliberado». ● ● Figura 11.14 Prueba de descompresión. ● Si el dolor y/u otros síntomas radiculares se alivian con esta prueba, ello es indicio de que existe estrechamiento en uno o más agujeros intervertebrales, que genera la protrusión del (de los) disco(s) hacia el conducto vertebral, o de que existe un síndrome facetario cervical. Prueba de Hautant para alteración del equilibrio ● El paciente permanece sentado con la espalda sostenida y ambos brazos extendidos hacia delante (posición de sonámbulo). ● El profesional está de pie frente a él con los pulgares extendidos, que actuarán como «marcadores» de las posiciones manuales iniciales del paciente. ● Nota: Las manos del profesional no tocan las del paciente. Se las utiliza sólo como indicadores de la posición manual original del paciente. ● El paciente cierra los ojos y el profesional observa durante varios segundos (digamos 5) si las manos del paciente se desvían en relación con sus propios pulgares. ● Se lleva a cabo el mismo procedimiento con la cabeza del paciente en diferentes posiciones: flexionada, extendida, rotada, en flexión lateral, etc. ● El profesional debe retener las manos del paciente en posición neutra cada vez que se pida al paciente que cambie la posición de su cabeza. ● Esta prueba tiene ventaja respecto de evaluaciones similares efectuadas con el paciente en posición de pie, por cuanto la postura sentada y sostenida reduce las posibilidades de que el cuerpo se ladee y ello se interprete como desviación de un brazo. ● Toda desviación involucra la columna cervical. 3. Aplic. clínica 174 085- 236 29/9/06 15:54 Página 174 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I Cuadro 11.6 (Continuación) ● También pueden demostrarse posiciones de «alivio», en que se instalan desviaciones en la posición de comienzo (digamos neutra), que se normalizan en una u otra de las posiciones cefálicas. ● Lewit (1985, pág. 327) informa: «En casos de desequilibrio, la reacción a la modificación de la posición de la cabeza es tan característica que podemos hablar de un ‘patrón cervical’». Y continúa: «Un factor cervical (confirmado por la prueba de Hautant) puede estar presente en todas las formas de vértigo y mareos... En 72 exámenes de 69 pacientes hallé que el fenómeno más constante consistía en una desviación aumentada de los brazos extendidos hacia delante al rotar la cabeza, en dirección opuesta a la de la desviación (del brazo durante la prueba de Hautant) y en retroflexión (extensión) de la cabeza». Encontró que la desviación rara vez se dio en el mismo sentido hacia el cual se giraba la cabeza, o en flexión. En un número significativo de casos, informa Lewit, «la desviación (de los brazos) desaparece después del tratamiento de la restricción (cervical asociada) del movimiento, o por lo menos se hace mucho menos marcada, siendo visible el efecto unos pocos minutos después del tratamiento». Figura 11.15 Prueba de Hautant. lla que conduce al demasiado frecuente «fracaso de la cirugía del síndrome discal», deberá intentarse prestar atención a la separación de tejidos blandos y articulación para reducir el espasmo, de modo que se permita al disco protruyente ceder y/o a las facetas que reasuman su movilidad normal. Claramente, la manipulación ósea tiene frecuentemente un lugar en el logro de este objetivo; por otra parte, la experiencia clínica indica que en muchos casos también producen excelentes resultados los abordajes de tejidos blandos. Evaluaciones Examen de la fuerza (Daniels y Worthingham, 1980) ● puntos gatillo en músculos remotos, de los cuales el músculo examinado se encuentra en la zona referida objetivo. En general, la fuerza muscular se gradúa como sigue: ● El grado 5 es normal, con una completa amplitud del movimiento (100%) contra la gravedad, con firme resistencia ofrecida por el profesional. ● El grado 4 presenta una eficiencia del 75% en el logro de la amplitud del movimiento contra la gravedad, siendo ligera la resistencia. ● El grado 3 presenta una eficiencia del 50% en el logro de la amplitud del movimiento contra la gravedad, siendo nula la resistencia. ● El grado 2 presenta una eficiencia del 25% en el logro de la amplitud del movimiento, habiéndose eliminado la gravedad. ● El grado 1 muestra una contractilidad leve, sin movilidad articular. ● El grado 0 representa la ausencia de contractilidad. Para registrar los hallazgos referidos a la fuerza (véase explicación más adelante) puede utilizarse una escala, por ejemplo de 5 (normal) a 0 (ausencia de contracción). Por su naturaleza, estas pruebas de la fuerza muscular comprenden contracciones isométricas que se producen al intentar el paciente moverse en contra de la resistencia ofrecida por el profesional. Lewit (1985) señala que estas pruebas pueden inducir dolor, probablemente de origen muscular. Si bien están diseñadas para evaluar la fuerza muscular, también debe poseer valor diagnóstico la presencia de un dolor que comprometa a músculos determinados. Si los músculos se muestran débiles, la razón de ello es a menudo un tono excesivo de sus antagonistas, que los inhibe recíprocamente (Janda, 1988). Véanse los síndromes cruzados superior e inferior en el Capítulo 5 para una completa exposición de las implicaciones de la reacción en cadena a las influencias ejercidas cuando algunos músculos se hacen excesivamente hipertónicos y sus antagonistas se hallan casi constantemente inhibidos. Si no hay atrofia, la debilidad puede deberse a: Examen de la fuerza en la región cervical ● hipotonía compensatoria en relación con el tono aumentado de los músculos antagonistas ● puntos gatillo palpables en los músculos afectados (débiles), particularmente aquellos cercanos a las fijaciones ● La evaluación de la fuerza de flexión (Figura 11.16A) examina el esternocleidomastoideo, los largos del cuello y de la cabeza, los rectos anterior y lateral de la cabeza (y en grado secundario los escalenos y el hioideo). Si un grupo mus- Para que el examen de la fuerza muscular sea eficaz, es necesario asegurar que: ● El paciente construye la fuerza lentamente, luego de enfrentar la barrera de resistencia ofrecida por el profesional. ● El paciente utiliza un máximo esfuerzo controlado para moverse en la dirección prescrita. ● El profesional asegura que el punto de origen muscular está suficientemente estabilizado. ● Se tiene cuidado de evitar los «trucos» utilizados por el paciente mediante el reclutamiento de sinergistas. 3. Aplic. clínica 085- 236 29/9/06 15:54 Página 175 LA REGIÓN CERVICAL 175 Cuadro 11.7 Latigazo. Normalmente se piensa en las lesiones de latigazo verdaderas como relacionadas con traumatismos «no impactantes». Sin embargo, Taylor y Taylor (1996) expresan: Una gran proporción de lesiones de la columna cervical son secundarias a un impacto craneal. Una comparación de la naturaleza y la distribución de las lesiones vertebrales cervicales en los sujetos con impacto craneal primario y en los sujetos sin lesión en la cabeza pero con aceleración primaria del torso (es decir, latigazo) no revela diferencias significativas en cuanto a la naturaleza y la distribución de las lesiones. Los trastornos asociados con el latigazo (TAL) son responsables en algunas regiones geográficas de más del 20% de las demandas por lesiones de tránsito que reciben compensación (Cassidy, 1996). Señala Cassidy que cuando la Quebec Task Force analizó más de 3.000 demandas por latigazo halló que «la vasta mayoría de las víctimas de TAL se recuperó rápidamente, pero un 12,5% de los demandantes que seguía recibiendo compensación 6 meses después de la colisión comprendía el 46% del costo total del sistema de seguros». La Quebec Task Force ha clasificado los trastornos relacionados con el latigazo como sigue (Spitzer et al. 1995): ● Categoría I: Molestias de cuello sin signos musculoesqueléticos como pérdida de movilidad. ● Categoría II: Molestias de cuello con signos musculoesqueléticos como pérdida de movilidad. ● Categoría III: Molestias de cuello con signos neurológicos. ● Categoría IV: Fractura o dislocación cervicales. Las investigaciones sugieren que el 75% de las personas con lesión por latigazo significativa se recupera en aproximadamente 6 meses y más del 90% hacia el final del primer año siguiente al accidente, sin relación con edad o sexo, como se demostró en estudios canadienses, suizos y japoneses (Cassidy, 1996; Radanov, 1994). Variaciones en la respuesta a los TAL ¿Por qué algunos de estos esguinces traumáticos de tejidos blandos no curan, cuando la mayoría sí lo hace? Para algunos investigadores, la respuesta sugiere una lesión que incluye el desgarro de las placas terminales de los discos y de las carillas articulares (Taylor, 1994). Un estudio de más de 100 pacientes con lesión traumática del cuello, así como aproximadamente 60 pacientes con traumatismo de la pierna, evaluó la presencia de dolor intenso (síndrome fibromiálgico) un promedio de 12 meses después del traumatismo (Buskila y Neumann, 1997). Los hallazgos fueron que «casi todos los síntomas fueron significativamente más prevalentes o graves en los pacientes con lesión cervical... El índice de prevalencia de fibromialgia fue en el grupo de lesión cervical 13 veces mayor que en el grupo de fractura de la pierna». Los umbrales de dolor fueron significativamente inferiores, los recuentos de puntos dolorosos a la palpación fueron mayores y la calidad de vida fue peor en los pacientes con lesión de cuello que en los sujetos con lesión de la pierna. Más del 21% de los pacientes con lesión cervical (ninguno de ellos con problemas de dolor crónico previos a la lesión) desarrolló fibromialgia en un lapso de 3,2 meses después del traumatismo, frente a sólo 1,7% de los pacientes con fractura de la pierna (sin diferencia significativa con la población en general). Los investigadores subrayan particularmente que «pese a la lesión o la presencia de fibromialgia, todos los pacientes se hallaban empleados en el momento del examen y las demandas ante compañías de seguros no se asociaron con mayores síntomas de fibromialgia o funcionamiento alterado». ¿Por qué debería provocar la lesión de tipo latigazo fibromialgia más seguramente que otras formas de traumatismo? Una respuesta podría hallarse en el papel del recto posterior menor de la cabeza, parte del grupo suboccipital, detalles de lo cual se encuentran en las págs. 34 y 207 (Hallgren et al.1993, 1994). Elecciones terapéuticas en el latigazo Siendo los síntomas habituales del latigazo desde el dolor irradiado de cuello y brazo hasta la cefalea crónica y mareos y desequilibrio prácticamente incapacitantes, los TAL han convocado un amplio espectro de estrategias terapéuticas (en su mayoría aparentemente inútiles). Es probable que los collares estén contraindicados en el latigazo... irritan las mandíbulas, estimulan las adherencias articulares y conducen a atrofia de los tejidos. Los médicos pueden ser culpados por prescribir demasiados medicamentos... la mayoría de los cuales constituyen probablemente un mal enfoque para el latigazo. Los fisioterapeutas son acusados por sus modalidades excesivamente pasivas, que no sólo no hacen bien, sino que por fracaso repetido pueden ayudar a convencer a los pobres y sufridos pacientes de que todo está perdido. Por parte de los quiroprácticos, las manipulaciones repetidas pueden estimular asimismo una conducta patológica, si bien la manipulación y la movilización a corto plazo son útiles (Allen, 1996). Allen, cuya opinión se acaba de citar, es una autoridad mundial acerca del latigazo; sus puntos de vista se basan tanto en la experiencia como en la investigación, por lo que merecen respeto. Opiniones en contrario (Schafer, 1987) y la experiencia clínica sugieren que el uso de collares por corto tiempo y la administración de AINE durante la fase aguda consecutiva al latigazo pueden ser beneficiosos. Sin embargo, en nuestra opinión la conducta patológica y la demora en la curación pueden ser ciertamente promovidas por cualquier cosa que no sea un uso breve de estos tratamientos. ¿Qué sucede en una colisión? Estudios antiguos sugerían que en los accidentes automovilísticos con choque desde atrás el traumatismo ocurrido en la columna cervical se relaciona con la hiperextensión y/o la hiperflexión del cuello. El diseño actual de los asientos y apoyacabezas tiende a prevenir la hiperextensión; no obstante, las lesiones por latigazo no parecen haber disminuido; la investigación ha intentado evaluar las razones de esta aparente anomalía. La lesión cervical resultante de los accidentes provenientes de choques desde atrás parece relacionarse de modo directo con la posición inicialmente adoptada por los sujetos lesionados durante el incidente; aquéllos inclinados hacia delante experimentan tensiones compresivas y lesiones por hiperflexión, y aquéllos sentados en posición erguida y reclinados experimentan una extensión inicial sin lesión cervical compresiva. La velocidad del impacto, así como sus diferentes direcciones y las características de diseño del automóvil añaden obvias variaciones a estos hallazgos básicos (Gough, 1996). ¿Todo mental? Lewit (1996) pone al latigazo en contexto al expresar: La elevada incidencia de las neurosis traumáticas (a continuación de lesiones de tipo latigazo) debe atribuirse al mal control de la situación; en la vasta mayoría de los casos sin signos neurológicos mayores, los médicos no entrenados en el diagnóstico manual de la restricción del movimiento y las modificaciones segmentarias reflejas llegan a la desastrosa conclusión de que no hay «signos orgánicos», por lo que desestiman el problema como «funcional», es decir, una alteración psicológica. Al tratar a pacientes con latigazo y concusión (cuyos síntomas difieren según Lewit sólo en detalles menores), dicho autor halló que en un grupo de 65 pacientes logró resultados que podrían calificarse como «excelentes» en 37 y «buenos» en 18, con 10 fracasos. «El fracaso se observó más frecuentemente debido al dolor ligamentario y a la cefalea por anteflexión [esto es, flexión]; el sitio de bloqueo más frecuente se encontró entre atlas y axis». En estos casos, los métodos de Lewit incluyeron la «manipulación», que en su definición incorpora abordajes de tejidos blandos como TEM y desactivación de puntos gatillo. Creemos que los métodos delineados en este texto, en que se recomienda un abordaje global de los tejidos blandos, incluyendo TNM, TEM, TLP, TLM y masaje, así como métodos rehabilitadores, brindan la mejor oportunidad para un tratamiento exitoso de la mayor parte de los pacientes que padecen las secuelas de un latigazo, así como propiciamos que se lleven a cabo evaluaciones completas y precisas antes del tratamiento y durante éste. En algunos casos es necesaria asimismo la manipulación activa (movilización o impulso breve de alta velocidad), pero se sugiere firmemente intentar inicialmente abordajes de tejidos blandos. 3. Aplic. clínica 176 085- 236 29/9/06 15:54 Página 176 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I cular responde débilmente, podría tratarse de influencias provenientes de sus antagonistas. ● El profesional coloca una mano sobre la frente del paciente en posición supina y la otra sobre el esternón (para evitar la flexión torácica), en tanto el paciente intenta lentamente flexionar el cuello contra la resistencia. ● La evaluación de la fuerza de extensión (Figura 11.16B) examina el trapecio superior, los esplenios de cabeza y cuello, los semiespinosos de cabeza y cuello, el sistema erector de la columna (complejo menor y cervical transverso) y, en grado secundario, el elevador de la escápula y el grupo transversoespinoso. El profesional coloca una mano estabilizante sobre la región torácica posterosuperior y la palma de la otra mano sobre el occipital, en tanto el paciente, situado en posición prona, extiende con lentitud el cuello contra la resistencia. Si este movimiento de extensión concluye con un «saludo» del occipital hacia atrás y en sentido caudal, se examinan los músculos suboccipitales. B A C D Figura 11.16 Diferentes exámenes de la fuerza en la región cervical. A: Flexión; B: Extensión; C: Rotación; D: Flexión lateral. 3. Aplic. clínica 085- 236 29/9/06 15:54 Página 177 LA REGIÓN CERVICAL El examen de la fuerza rotatoria (Figura 11.16 C) evalúa los músculos esternocleidomastoideo, trapecio superior, oblicuo mayor de la cabeza, elevador de la escápula y esplenios de cabeza y cuello (y secundariamente los escalenos y el grupo transversoespinoso). El profesional está de pie frente al paciente sentado y coloca su mano estabilizante sobre la cara posterior del hombro y la otra sobre la mejilla del mismo lado; el paciente gira lentamente la cabeza en sentido ipsolateral, en contra de la resistencia ofrecida por la mano. ● La evaluación de la fuerza de flexión lateral (Figura 11.16 D) implica los escalenos y el elevador de la escápula (y secundariamente el recto lateral de la cabeza y el grupo transversoespinoso). El profesional coloca su mano estabilizante sobre la parte superior del hombro para impedir el movimiento y la otra sobre la oreja, mientras el paciente en posición sentada intenta flexionar la cabeza hacia el lado, en contra de la resistencia. ● Palpación de la simetría del movimiento: generalidades (Figura 11.17) Como frecuentemente es el caso cuando se comparan textos de anatomía, existe desacuerdo acerca de las amplitudes del movimiento normales que presentan las estructuras de la región cervical. Los autores presentan amplitudes aproximadas que intentan guiar al profesional en la evaluación del movimiento articular. Lewit (1985) sugiere que el paciente esté sentado, con la cintura escapular estabilizada con una mano, mientras la otra mano guía la cabeza hacia la flexión. La mandíbula (con la boca cerrada) debería tocar fácilmente el esternón; todo acortamiento de la musculatura cervical posterior lo impedirá. ● 177 ● La amplitud normal de la flexión es aproximadamente 50º (Mayer et al. 1994). Si se observa dolor cuando se ha logrado una flexión completa sin forzar (y se han descartado meningitis y dolor radicular), ello probablemente indique, en opinión de Lewit, restricción del hueso occipital sobre el atlas. En cambio, si hay dolor después de que la cabeza ha sido colocada en flexión durante 15 a 20 segundos (véanse las notas de McKenzie en este mismo capítulo), se trata probablemente de un dolor ligamentoso. Esto es particularmente frecuente en sujetos que muestran tendencia a la hipermovilidad. Las cefaleas son un síntoma de presentación probable cuando hay extrema sensibilidad a la palpación de la punta lateral de la apófisis transversa del axis. ● La amplitud normal de la extensión es aproximadamente 70º (Mayer et al. 1994). La extensión debe evaluarse con precaución debido a la posible interferencia con el aporte de sangre al cráneo. Durante la extensión puede haber un grado aumentado de protrusión de los discos intervertebrales alterados, junto con el pliegue de la duramadre y la presión dirigida hacia delante sobre el ligamento amarillo, cualquier cosa de las cuales podría producir cierto grado de incremento de los síntomas, incluso dolor. ● La amplitud normal de la flexión lateral es 45º (Mayer et al. 1994). Cuando se evalúa la flexión lateral se estabiliza el lado hacia el cual se está producieno la flexión lateral. Si se estabiliza el hombro del lado desde el cual se está produciendo la flexión lateral, se está evaluando el trapecio superior. ● La amplitud normal de la rotación es aproximadamente 85º (Mayer et al. 1994). 1. Para evaluar la simetría y la calidad del movimiento, con el paciente en posición sentada se efectúa con cuidado una suave rotación alrededor de un eje vertical. 20° 130° 8° 100° 45° Figura 11.17 Si bien hay desacuerdo acerca de la amplitud «normal» exacta del movimiento cervical, se ofrecen aquí amplitudes aproximadas (reproducido con permiso de Kapandji, 1998). 3. Aplic. clínica 178 085- 236 29/9/06 15:55 Página 178 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I 2. Se realiza luego una rotación en flexión completa a fin de evaluar la simetría del movimiento rotatorio del occipital y C2. 3. El profesional está de pie detrás del paciente en posición sentada. Con el cuello erguido, la mandíbula del paciente es activamente llevada hacia el cuello (sin flexión del resto de la columna cervical), mientras la otra mano del profesional acuna el occipital para dirigir el movimiento rotatorio consecutivo de la cabeza. Una restricción rotacional con la cabeza en esta posición indica disfunción localizada en C2 y C3. 4. Con cabeza y cuello en extensión, la rotación se centra en forma creciente en las vértebras cervicales bajas (cuanto mayor sea la extensión, más bajo será el segmento involucrado). Es importante evitar en esta evaluación la mandíbula saliente (que induciría la traslación anterior de las cervicales medias), manteniendo en cambio la mandíbula relativamente fija. Evaluación funcional de patrones posturales fasciales Zink y Lawson (1979) describieron métodos de examen de la preferencia hística. ● Existen 4 sitios de cruzamiento donde pueden observarse las tensiones fasciales con mayor facilidad: atlantooccipital (AO), cervicotorácico (CT), toracolumbar (TL) y lumbosacro (LS). ● Estos sitios se examinan respecto de la preferencia en cuanto a la rotación y la flexión lateral. ● La investigación de Zink demostró (evaluando primero el patrón atlantooccipital) que la mayor parte de la gente presenta patrones alternantes de preferencia rotatoria; cerca del 80% de las personas muestra un patrón común izquierda-derecha-izquierda-derecha (IDID, denominado, «patrón compensatorio común» o PCC). ● Zink observó que el 20% de la gente cuyo patrón compensatorio no alternaba presentaba malos antecedentes de salud y bajos niveles de «bienestar», enfrentando mal el estrés. ● El tratamiento del PCC o de los patrones fasciales descompensados tiene por objetivo intentar tanto como sea posible la creación de un grado simétrico de movimiento rotatorio en los lugares de cruzamiento claves. ● Los métodos utilizados para efectuar esta evaluación van desde abordajes de energía muscular directa hasta técnicas de liberación posicional indirectas y empujes de alta velocidad. ● Los términos «posición cómoda», «comodidad» y «preferencia de los tejidos» son sinónimos. ● Las posiciones de comodidad o preferencia son directamente opuestas a aquéllas que comprometen barreras o se mueven hacia la «traba» o restricción. 1. Área atlantooccipital El paciente se encuentra en posición supina. El profesional se halla en la cabecera de la camilla, mirando a la cabeza del paciente. ● Una mano (la caudal) acuna el occipital de manera que éste permanece sostenido por la eminencia hipotenar y los dedos medio, anular y meñique. ● Los dedos índice y pulgar quedan libres para controlar cada lado del atlas. ● La otra mano se coloca sobre la frente o la coronilla del paciente para ayudar en el movimiento durante el procedimiento. ● El cuello es flexionado hasta donde sea fácilmente posible, inmovilizando la rotación potencial de los segmentos cervicales por debajo de C2. ● La mano contactante situada sobre la articulación atlantooccipital evalúa la preferencia del tejido al rotar lentamente la zona hacia izquierda y derecha. ● Pueden estimularse modificaciones manteniendo los tejidos en sus posiciones «laxas» o cómodas o en sus posiciones «tensas» o trabadas e introduciendo contracciones isométricas o simplemente esperando la liberación. ● ● 2. Área cervicotorácica (Figura 11.18) ● El paciente se encuentra sentado en una postura relajada; el profesional está de pie por detrás, con las manos colocadas de manera que cubran las porciones mediales de los trapecios superiores, en tanto los dedos descansan sobre las clavículas. Evaluación de la preferencia de los tejidos ● La preferencia del tejido es el sentido del (de los) movimiento(s) preferido(s) de los tejidos, percibido por las manos que palpan, al ser movidos tales tejidos. ● Las evaluaciones de este tipo se detallan en el Capítulo 10, bajo el título Técnica funcional. ● El proceso de evaluación puede ser concebido como una serie de «preguntas» que se formulan al ser movidos los tejidos: ¿Se siente usted más cómodo moviéndose en esta dirección o en ésta? Figura 11.18 Evaluación de la preferencia rotatoria de los tejidos en la región cervicotorácica. 3. Aplic. clínica 085- 236 29/9/06 15:55 Página 179 LA REGIÓN CERVICAL ● Cada mano evalúa independientemente la zona a palpar respecto de sus preferencias de «tensión/laxitud» (véase antes) durante la rotación. ● Pueden estimularse modificaciones manteniendo los tejidos en sus posiciones «laxas» o cómodas o en sus posiciones «tensas» o trabadas e introduciendo contracciones isométricas o simplemente esperando la liberación. Variante ● Con el paciente en posición supina, el profesional evalúa la unión cervicotorácica deslizando los dedos por debajo de las apófisis transversas. ● Se aplica una fuerza compresiva anterior, primero hacia un lado y luego hacia el otro, evaluando la respuesta de la apófisis transversa a una fuerza saltatoria, compresiva, anterior. ● De un lado se sentirá fácilmente la tendencia a moverse más hacia delante (y en consecuencia más fácilmente hacia la rotación) que del otro. 3. Área toracolumbar (Figura 11.19) El paciente se encuentra en posición supina; el profesional está de pie mirándolo caudalmente y coloca sus manos sobre las estructuras torácicas inferiores, con los dedos a lo largo de las vainas costales inferiores, a los costados. ● Tratando la estructura palpada como un cilindro, las manos examinan su preferencia de rotación alrededor de su eje central, hacia un lado y luego hacia el otro. ● Una vez realizado esto se evalúa la preferencia relacionada con la flexión lateral, de modo que puedan establecerse posiciones combinadas («apiladas») de laxitud o tensión. ● 179 ● Pueden estimularse modificaciones manteniendo los tejidos en sus posiciones «laxas» o cómodas o en sus posiciones «tensas» o trabadas e introduciendo contracciones isométricas o sosteniendo en la barrera (posición trabada) sin contracción, simplemente esperando la liberación. 4. Área lumbosacra ● El paciente se encuentra en posición supina; el profesional está de pie debajo del nivel de la cintura mirando en dirección cefálica y coloca sus manos sobre las estructuras pélvicas anteriores, usando el contacto como «rueda de timón» para evaluar la preferencia de los tejidos al rotar la pelvis alrededor de su eje central en búsqueda de información respecto de sus preferencias de «tensión/laxitud» (véase antes). Una vez establecido esto, se evalúa la preferencia de la flexión lateral hacia un lado u otro, con el fin de poder establecer posiciones combinadas («apiladas») de comodidad o traba. ● Pueden estimularse modificaciones manteniendo los tejidos en sus posiciones «laxas» o cómodas o en sus posiciones «tensas» o trabadas e introduciendo contracciones isométricas o sosteniendo en la barrera (posición trabada) sin contracción, simplemente esperando la liberación. La evaluación se transforma en tratamiento La serie de evaluaciones de la amplitud del movimiento (y la preferencia de los tejidos) recién expuesta ofrece una impresión general. Se llevarán a cabo, después evaluaciones específicas que brinden informaciones que vinculen directamente el procedimiento evaluador con un abanico de opciones terapéuticas. ● Si un movimiento en una dirección se halla más restringido que el mismo movimiento en dirección opuesta, se habrá identificado una barrera. ● Dicha identificación podría producirse a través de la sensación de traba o bloqueo, inmovilización o restricción, en comparación con una sensación de comodidad o libertad en la dirección opuesta. ● La información obtenida por palpación podría tomar la forma de una diferencia en la sensación final o de un contraste en la manera en que se siente la textura hística («traba») o bloqueo. Una vez identificada una barrera de resistencia se abren al profesional diversas opciones terapéuticas. Figura 11.19 Evaluación de la preferencia de rotación de los tejidos en la región toracolumbar (diafragma). 1. Si durante la evaluación se identifica una estructura de tejidos blandos acortada, mantener los tejidos en su barrera de resistencia y esperar permite que ocurra una lenta liberación miofascial pasiva (como al mantener una postura de yoga y luego ser capaz de moverse aún más en esa dirección). 2. Si durante la evaluación se identifica una estructura de tejidos blandos acortada, mantener los tejidos en su barrera de resistencia y hacer que el paciente intente empujar aún más en esa dirección, usando no más del 20% de la fuerza durante 7 segundos contra la resistencia del profesional, produce una contracción isométrica de los antagonistas de los tejidos con movimiento restringido (los agonistas), lo que provocaría un efecto de inhibición recíproca (TEM) y permitiría el 3. Aplic. clínica 180 085- 236 29/9/06 15:55 Página 180 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I movimiento hacia una nueva barrera –o a través de ella si se estaba empleando estiramiento. 3. Si durante la evaluación se identifica una estructura de tejidos blandos acortada, mantener los tejidos en su barrera de resistencia y hacer que el paciente intente empujar aún más alejándose de esa barrera, usando no más del 20% de la fuerza durante 7 segundos contra la resistencia del profesional, produce una contracción isométrica de los agonistas, lo que provocaría un efecto de relajación postisométrica (TEM) y permitiría el movimiento hacia una nueva barrera –o a través de ella si se estaba empleando estiramiento. 4. En los ejemplos 2 y 3, una alternativa consiste en introducir una serie de contracciones rítmicas muy pequeñas (20 contracciones en 10 segundos, más que una sola sostenida durante 7 segundos) hacia la barrera de resistencia o alejándose de ella –TEM pulsante (abordaje de Ruddy)– para alcanzar un incremento de la amplitud del movimiento. Si las contracciones pulsantes se producen hacia la barrera restrictiva, se activarán efectivamente los antagonistas de los tejidos blandos acortados que restringen el movimiento. Por consiguiente, esta acción induciría en los tejidos acortados una serie de influencias mínimas de inhibición recíproca. Nota: El método de Ruddy no debe confundirse con el estiramiento balístico. Ruddy advierte específicamente contra el «rebote» que ocurre durante las pulsaciones que, debido a que involucran sólo el inicio y el cese de una acción, son extremadamente pequeñas en cuanto a su amplitud, limitada tanto para producir una serie de pequeñas contracciones isométricas como para reeducar la función propioceptiva. 5. Si se observa una barrera de resistencia cuando se examina por ejemplo la flexión del cuello, la causa podría hallarse en una restricción (acortamiento de los músculos) que movería el área en dirección opuesta, en este ejemplo los extensores. Si se están usando los principios de esfuerzo/contraesfuerzo (ECE) como parte del método de liberación posicional (TLP), debería buscarse una zona localizada de dolor o dolor a la palpación en la musculatura acortada (los extensores), punto que será utilizado como test (presionar y puntuar como «10») al posicionar el área, para reducir el dolor a una puntuación de «3» o menos. Esta posición de comodidad es mantenida entonces por 90 segundos (véase criterios del ECE, incluyendo el abordaje de Goodheart, en el Capítulo 10). 6. Un método alternativo de liberación posicional (TLP) podría incluir la técnica «funcional», en que el profesional utiliza una serie de movimientos que comprenden todas las variables disponibles (flexión, extensión, flexión lateral hacia ambos lados, rotación en ambos sentidos, traslación, compresión, tracción), buscando con cada una la respuesta más fácil, relajada y cómoda de los tejidos tensos y alterados bajo palpación. Cada dirección motriz investigada comienza en posiciones combinadas de comodidad previamente identificadas, de manera que la posición final representará un «apilamiento» de posiciones de comodidad. Ésta se mantiene durante 90 segundos, antes de soltar lentamente y volver a examinar. 7. Los cambios de naturaleza disfuncional (fibrótica, contraída, etc.) podrían palparse en los tejidos blandos acortados: después de que los tejidos han sido colocados en estado de acortamiento, la zona de restricción podría localizarse mediante compresión plana (pulgar, otros dedos, talón de la mano). El paciente da inicio entonces a un lento movimiento de estiramiento que llevaría al músculo a su máxima longitud en tanto se mantiene la compresión, antes de permitirle el retorno a un estado de acortamiento, repitiendo luego el ejercicio. Ésta es una forma de liberación miofascial activa (TLM). 8. Los tejidos blandos de la zona podrían ser movilizados por medio de técnicas de masaje, incluida la normalización neuromuscular de áreas de disfunción y actividad reflexógena descubiertas durante la palpación (TNM). 9. Las articulaciones y los tejidos blandos del área pueden ser movilizados mediante cuidados movimientos articulatorios, que toman los tejidos a todo lo largo de sus amplitudes de movimiento normales en una secuencia rítmica indolora, estimulando así una amplitud del movimiento mayor. Este abordaje libera y estira activamente los tejidos blandos asociados con la articulación, movilizando a menudo efectivamente la articulación sin recurrir a la manipulación. 10. Una persona adecuadamente entrenada y autorizada podría enfrentar la barrera restrictiva identificada durante la palpación motora y utilizar un impulso breve de alta velocidad (IBAV) para superar dicha barrera. Todos estos ejemplos indican diferentes modos en que la evaluación se transforma en tratamiento, y cómo un proceso continuo de descubrimiento conduce a la acción terapéutica. Precaución Cundo se utiliza la TEM en relación con la restricción articular no debe introducirse un estiramiento a continuación de una contracción isométrica, sino sólo un movimiento hacia la nueva barrera. Esto también es válido en el tratamiento mediante TEM de la disfunción aguda de tejidos blandos. En consecuencia, en los problemas musculares agudos y en todas las restricciones articulares: identificar la barrera introducir la TEM ● moverse hacia la nueva barrera después de la liberación de la contractura. ● ● Toda sensación de que es necesaria la fuerza para mover una articulación o de que los tejidos se están «trabando» al realizar el movimiento informa a las manos del profesional que la barrera ha sido pasada o alcanzada. El estiramiento se introduce más allá de la barrera de restricción sólo en procesos crónicos de tejidos blandos, nunca en restricciones articulares. Los ejemplos que siguen ofrecen un medio de exploración de las posibilidades terapéuticas surgidas de los métodos evaluatorios que detectan restricciones. El lenguaje clínico empleado proviene de la medicina osteopática. Evaluación de la disfunción cervical superior (Figura 11.20) ● Para examinar la disfunción de la región cervical superior el paciente se encuentra en posición supina. ● El profesional flexiona de manera pasiva y por completo la cabeza sobre el cuello con una mano, en tanto la otra sostiene el cuello. 3. Aplic. clínica 085- 236 29/9/06 15:55 Página 181 LA REGIÓN CERVICAL ● Puesto que la flexión inmoviliza la región cervical por debajo de C2, la evaluación queda circunscrita a la rotación atlantoaxial, donde se produce la mitad de la importante rotación cervical. ● Con el cuello flexionado (inmovilizando todo efectivamente por debajo de C2), la cabeza es pasivamente rotada a izquierda y derecha. ● Si la amplitud es mayor a un lado, ello es indicio de una probable restricción, que puede ser posible de tratamiento manipulativo de tejidos blandos o Impulso de alta velocidad (IAV). ● Si la rotación hacia la derecha se halla restringida en comparación con la rotación hacia la izquierda, ello es indicio de «atlas rotado a izquierda» o, en la terminología osteopática, atlas «izquierdo posterior» (ya que la apófisis transversa izquierda se ha movido hacia atrás). ● Las opciones terapéuticas debatidas antes pueden ser empleadas como medio de enfrentar la barrera e introducir variantes de TEM (inhibición recíproca, relajación postisométrica, TEM pulsante) o considerar métodos de TLP (lo cual es ideal en contextos más agudos). 181 Figura 11.21 La facilidad del movimiento y los cambios en la textura de los tejidos pueden evaluarse usando la traslación de lado a lado (sin imponer flexión lateral o rotación). Evaluación y tratamiento de la restricción atlantooccipital (C0-C1) (Figura 11.21) El paciente se encuentra en posición supina, en tanto el profesional se halla sentado o de pie al extremo de la camilla. ● El profesional sostiene la cabeza del paciente con ambas manos, colocando los dedos medios y/o índices inmediatamente por debajo del occipital a ambos lados. ● ● Los dedos evalúan las modificaciones hísticas al efectuar las manos la traslación lateral de la cabeza en un sentido y luego en el otro (un movimiento de desvío a lo largo del axis; traslación simple de lado a lado, sin rotación o flexión lateral deliberada). ● La evaluación de la traslación se realiza con la cabeza en posición neutra, así como también en flexión y extensión. ● Cuando la traslación se produce en una dirección dada (digamos hacia la derecha) hay una flexión lateral a la izquierda; por consiguiente, en el caso del occipital/el atlas la rotación está ocurriendo hacia la derecha (véanse notas acerca del acoplamiento vertebral en esta sección). ● Es holgadamente más seguro (y mucho más simple) usar la traslación para evaluar la flexión lateral y la rotación que efectuar estos movimientos en cada articulación. ● Cuando se da el movimiento de traslación, se reciben de las manos dos conjuntos de informaciones: 1. La relativa facilidad del movimiento a izquierda y derecha al efectuar la traslación. 2. Las modificaciones en el tono y la textura de los tejidos al darse la traslación. También pueden informarse molestias en respuesta al movimiento o a la palpación de los tejidos suboccipitales. Figura 11.20 Para evaluar la disfunción de la unidad cervical superior, la cabeza se coloca primeramente en flexión, lo que inmoviliza el área por debajo de C2 y aísla el movimiento rotatorio de la unidad superior. Este paso es omitido cuando existe lesión discal posterior en la región cervical. Puesto que la biomecánica vertebral decreta que la flexión lateral y la rotación se producen en direcciones opuestas en la unión atlantooccipital, los hallazgos siguientes se relacionarían con cualquier sensación de restricción («traba») observada (usando el mismo ejemplo) durante la flexión y la traslación hacia la derecha. 1. El occipital es extendido y rotado hacia la izquierda y flexionado lateralmente hacia la derecha (lo que describe la situación posicional de la estructura involucrada: el occipital en relación con el atlas). 3. Aplic. clínica 182 085- 236 29/9/06 15:55 Página 182 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I 2. Este mismo patrón restrictivo puede describirse en forma diferente diciendo que hay flexión, rotación hacia la derecha, restricción de la flexión lateral hacia la izquierda (lo que describe el patrón disfuncional, es decir, las direcciones hacia las cuales el movimiento se encuentra restringido). Las elecciones terapéuticas serían las siguientes: ● TNM. Aplica métodos manipulativos de tejidos blandos, masaje profundo y técnicas neuromusculares para los tejidos blandos de la zona que muestra tono o textura hística alterados, seguido de reevaluación de la amplitud del movimiento. ● TEM. Lleva el occipital/atlas hasta su barrera restrictiva, bien sea utilizando traslación simple (como en la evaluación) o flexión completa, rotación hacia la derecha, flexión lateral hacia la izquierda, para enfrentar la barrera de restricción antes de introducir una leve contracción isométrica hacia la barrera o alejándose de ella durante 7 segundos, y luego reevaluando la amplitud del movimiento. ● TLP. Aleja el occipital/atlas de su barrera de restricción, con traslación hacia la izquierda, en dirección opuesta a aquélla en que se observó la restricción, o bien con extensión, rotación hacia la izquierda, flexión lateral hacia la derecha para alejarse de la barrera restrictiva, esperando durante 30-90 segundos a que ocurra la liberación posicional. Se reevalúa entonces la amplitud del movimiento. ● IAV. Una persona con autorización para ello podría efectuar un impulso breve de alta velocidad llevando las estructuras hasta su barrera de restricción, forzándolas rápidamente a través del obstáculo. Todos estos métodos tendrían éxito en determinadas circunstancias. La elección de TEM y TLP, así como la aplicación de TNM, serían las menos invasivas. El IAV sería la única elección en caso de fracaso de las medidas menos invasivas. Liberación funcional de la articulación atlantooccipital El paciente se encuentra en decúbito supino. El profesional está sentado en la esquina del extremo cefálico de la camilla, enfrentando la cabeza del paciente desde dicha esquina. ● La mano caudal acuna el occipital, mientras los dedos índice y pulgar opuestos controlan el atlas. ● La otra mano se coloca sobre la frente del paciente. ● La mano caudal («mano escucha») busca sensaciones de «facilidad», «comodidad» o «liberación» en los tejidos que rodean al atlas, en tanto la mano sobre la frente dirige la cabeza en una serie de movimientos compuestos. ● Al «examinar» cada movimiento, se encuentra un punto en que los tejidos palpados se sienten en su máxima relajación o comodidad. Éste se usa como punto de inicio para la siguiente secuencia evaluadora. Sin un orden en particular se exploran las amplitudes y direcciones siguientes, buscando siempre la posición más cómoda que se agregue a las posiciones de comodidad previamente identificadas por la evaluación de la «mano escucha». ● ● 1. Flexión lateral a izquierda y derecha. 2. 3. 4. 5. Rotación a izquierda y derecha. Traslación anteroposterior. Traslación lado a lado. Compresión/tracción. ● Una vez examinado el «equilibrio tridimensional» (conocido como dinámico neutro), se pide al paciente que inspire y espire completamente para identificar qué estadio del ciclo incrementa la «comodidad», indicándosele luego que mantenga la respiración en esa fase durante aproximadamente 10 segundos. ● La posición combinada de comodidad se mantiene durante 90 segundos, antes de un lento retorno a la posición neutra. Nótese que la secuencia de movimientos no es relevante, en tanto se empleen tantas variantes como sea posible para buscar una posición combinada de comodidad. El efecto de mantener esta posición de comodidad es permitir la ocurrencia del reacomodamiento neurológico, reduciendo la tensión muscular, así como estimular notoriamente una mejor circulación a través de tejidos tensos y posiblemente isquémicos. A continuación de esta secuencia se utiliza un método inhibitorio directo (como la liberación de la base del cráneo; véase más adelante en este capítulo) para liberar aún más la musculatura suboccipital. Evaluación de la columna cervical (C2-C7) mediante traslación La siguiente secuencia de la evaluación se basa en el trabajo de Philip Greenman (1989). Al llevar a cabo este ejercicio es importante recordar que la fisiología normal indica que la flexión lateral y la rotación del área cervical por debajo del axis son de tipo 2, esto es, los segmentos sometidos a flexión lateral automáticamente rotarán hacia el mismo lado. En su mayoría, las restricciones cervicales son compensaciones e involucrarán a varios segmentos, todos los cuales adoptarán este patrón de tipo 2. Es una excepción la restricción traumáticamente inducida por un golpe directo en la articulación, en cuyo caso podría haber flexión lateral hacia un lado y rotación hacia el otro (tipo 1), que es el patrón fisiológico del resto de la columna vertebral. ● Para palpar fácilmente la flexión lateral y la rotación se usa un movimiento de traslación de lado a lado, con el cuello en ligera flexión o ligera extensión. ● Cuando el cuello se encuentra en posición absolutamente neutra (sin flexión ni extensión, un estado cervical inusual) es posible la verdadera traslación de un lado a otro. ● Al trasladar un segmento a un lado, automáticamente éste produce la flexión lateral hacia el lado opuesto; debido a las reglas biomecánicas que lo gobiernan, rotará hacia el mismo lado. ● El profesional está sentado o de pie a la cabecera del paciente, éste en posición supina. ● Los pulpejos de los dedos índices descansan sobre los pilares articulares de C6, en una posición medial y superior respecto de las apófisis transversas de C7 (que pueden palparse inmediatamente por delante del trapecio superior). 3. Aplic. clínica 085- 236 29/9/06 15:55 Página 183 LA REGIÓN CERVICAL ● Los pulpejos de los dedos medios reposarán sobre C6, los de los anulares sobre C5 y los de los meñiques sobre C3. ● Con tales contactos es posible examinar la sensibilidad, fibrosis e hipertonía, y también se puede aplicar traslación lateral de los segmentos cervicales con la cabeza en flexión o extensión. ● Para hacerlo eficazmente es necesario estabilizar el segmento superior al que se va a examinar con los pulpejos de los dedos. ● El talón de la mano controla el movimiento de la cabeza. ● Con la cabeza/el cuello en una posición relativamente neutra (ausencia de flexión o extensión), la traslación hacia un lado y luego hacia el otro es introducida por una combi- A 183 nación de fuerzas de contacto, que incluyen los pulpejos de los dedos sobre los pilares articulares del segmento examinado y las manos que sostienen la cabeza, para evaluar la libertad del movimiento traslatorio (y por implicación la flexión lateral y la rotación) en cada dirección. ● Así por ejemplo, C5 está siendo estabilizada por los pulpejos de los dedos al introducirse la traslación hacia la izquierda. La habilidad de C5 de efectuar libremente la flexión lateral y la rotación hacia la derecha sobre C6 es evaluada con el cuello en posición neutra. ● Si la articulación es normal, esta traslación causará una separación de la carilla izquierda y un cierre de la carilla derecha al efectuarse la traslación hacia la izquierda, y viceversa. Habrá una suave sensación de finalización del movimiento, sin interrupción brusca o repentina. ● Por ejemplo, si la traslación del segmento de derecha a izquierda produce una sensación de resistencia o traba, el segmento está restringido en su capacidad de efectuar flexión lateral hacia la derecha y (por implicación) también de rotar hacia la derecha. ● Si se observa esta restricción, la traslación debe repetirse, pero esta vez con la cabeza en extensión y no en posición neutra. Esto se logra elevando los dedos de contacto con C5 (en este ejemplo) ligeramente hacia el cielo, antes de reevaluar la traslación lado a lado. ● Luego se colocan cabeza y cuello en flexión y se evalúa nuevamente la traslación de derecha a izquierda. ● El objetivo consiste en detectar qué posición da lugar al mayor grado de traba al enfrentar la barrera. ¿Se halla la traslación más restringida en posición neutra, flexión o extensión? ● Si esta restricción es mayor con la cabeza en extensión, el diagnóstico es articulación fijada en flexión, inclinada a izquierda y rotada a izquierda (significando esto que la articulación presenta dificultad en la extensión, la flexión lateral y la rotación hacia la derecha). ● Si esta restricción (de la traslación de C5 sobre C6 de derecha a izquierda) es mayor con la cabeza en flexión, la articulación estará fijada en extensión, con flexión lateral izquierda y rotación izquierda (significando que la articulación presenta dificultad en la flexión, la flexión lateral y la rotación a la derecha). Elecciones terapéuticas B Figura 11.22 A: Posiciones de los dedos en relación con los pilares articulares y las apófisis espinosas. B: Los segmentos individuales de la columna cervical (por debajo de C3) son sometidos a traslación a izquierda y derecha para evaluar la comodidad del movimiento en posición neutra, leve flexión y leve extensión. ● Usemos TEM en el mismo ejemplo mencionado (C5 y C6 como antes, con restricción máxima en extensión). ● Las manos palpan los pilares articulares del segmento inferior del par disfuncional. ● Una mano estabiliza los pilares articulares de C6, sosteniendo la vértebra inferior de manera tal que el segmento superior pueda ser movido sobre ella. ● La otra mano controla la cabeza y el cuello por sobre la vértebra restringida. ● Los pilares articulares de C6 deben ser facilitados hacia el techo mediante la introducción de extensión, mientras la otra mano introduce rotación y flexión lateral hasta alcanzar la barrera restrictiva. ● El paciente introduce una contracción isométrica usando flexión lateral, rotación o flexión (o todas ellas) bien sea hacia la barrera o alejándose de ésta. 3. Aplic. clínica 184 085- 236 29/9/06 15:55 Página 184 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I ● Después de 5 a 7 segundos, el paciente se relaja y aumentan la extensión, la flexión lateral y la rotación a la izquierda hasta la nueva barrera de resistencia. ● Repetir 2 a 3 veces. Abordaje alternativo de liberación posicional ● Como alternativa, las direcciones de comodidad de la traslación del segmento disfuncional pueden evaluarse en posición neutra, ligera flexión y ligera extensión. ● Cualquiera que sea la posición que produzca la mayor sensación palpada de «comodidad», ésta se mantiene durante 90 segundos. ● Luego de esta reevaluación, la zona debe mostrar cierto grado de «liberación» y una amplitud del movimiento aumentada. Método SCS para la restricción de la flexión cervical (Figura 11.23) Obsérvese que el método de strain y contrastrain es un abordaje ideal para el autotratamiento de puntos «dolorosos a la palpación», pudiendo ser fácilmente enseñado a los pacientes para su uso en el hogar. ● Se busca un área de disfunción local, utilizando una forma apropiada de palpación de las áreas cutáneas suprayacentes a las puntas de las apófisis espinosas de la columna cervical (Lewit, 1992). ● Se introduce una leve compresión para identificar y establecer un punto sensible (un «punto doloroso a la palpación»), que en esta zona representa (en base a los hallazgos de Jones) un sitio de tensión anterior (inclinación hacia delante). ● Se instruye al paciente en el método para que informe de la reducción del dolor durante la secuencia posicional que sigue: 1. Diga al paciente: «Deseo que puntúe como ‘10’ el dolor causado por mi presión antes de que comencemos a mover su cabeza en diferentes posiciones. Por favor, no diga nada además de darme la puntuación actual (hasta 10) cada vez que se lo pida». 2. La meta es lograr la información de una puntuación de «3» o menos antes de interrumpir el proceso de posicionamiento, evitando una conversación que distraería el centro de atención del profesional, consistente en la palpación de la modificación del tejido y su reposicionamiento. ● La cabeza/el cuello deberían ser sometidos luego a ligera flexión hasta que se describa algún grado de «comodidad» en el punto doloroso a la palpación (de acuerdo con la puntuación informada por el paciente), que en este momento es constantemente comprimido (Chaitow, 1991). ● Cuando se ha alcanzado una reducción del dolor de aproximadamente 50% se da comienzo a cierta sintonía fina, introduciendo grados muy pequeños de posicionamiento adicional, a fin de hallar la posición de máxima comodidad, momento en el que la «puntuación» informada debería haber disminuido en por lo menos el 70%. ● En este momento se puede pedir al paciente que inspire completamente y espire completamente, en tanto observa Figura 11.23 Para el esfuerzo de flexión cervical usando ECE se controla un punto doloroso a la palpación (pulgar derecho) al flexionar la cabeza y proceder en palpación precisa fina (girando usualmente hacia el lado correspondiente al dolor) con el fin de alejar el dolor del punto. él mismo las modificaciones ocurridas en el punto doloroso palpado a fin de evaluar qué fase del ciclo reduce la puntuación del dolor aún más. La fase del ciclo respiratorio en que el paciente siente la disminución máxima de la sensibilidad se mantiene durante un período tolerable para el paciente (reteniendo la respiración en inspiración, en espiración o en algún punto entre ambos extremos, durante tanto tiempo como le sea cómodo), mientras continúa manteniendo la posición general de comodidad y se controla la zona dolorosa a la palpación/tensa. ● En el método de Jones, esta posición de comodidad se mantiene durante 90 segundos. ● Durante el mantenimiento de la posición de comodidad, la compresión directa puede ser reducida a un mero contacto del punto durante un cierto tiempo, probando establecer que la posición de comodidad se ha conservado. ● Después de 90 segundos, el cuello/la cabeza retornan muy lentamente a la posición neutra inicial. Este lento regreso a la posición neutra constituye un componente vital del ECE, dado que los receptores neuromusculares (los husos musculares) pueden ser provocados para que retornen a su estado previamente disfuncional si se hace un movimiento rápido al final del procedimiento. ● En este momento pueden reevaluarse el punto/la zona dolorosos a la palpación y toda restricción funcional, y debe encontrarse mejoría. 3. Aplic. clínica 085- 236 29/9/06 15:55 Página 185 LA REGIÓN CERVICAL Método SCS para la restricción de la extensión cervical (Figura 11.24) ● Con el paciente en posición supina y su cabeza fuera del extremo de la camilla y sostenida totalmente por el profesional se buscan áreas de dolor localizado mediante palpación a lo largo de las puntas de las apófisis espinosas de la columna cervical. ● Una vez localizado un punto doloroso a la palpación se aplica compresión para desencadenar cierto grado de sensibilidad o dolor, que el paciente considera como representativo de una puntuación de «10». ● La cabeza/el cuello son sometidos entonces a ligera extensión junto con flexión lateral y rotación (usualmente alejándose del lado en que hay dolor, si es que no se encuentra en la línea media) hasta lograr una reducción de por lo menos 50% en la sensibilidad informada. ● En este estadio, la presión sobre el punto doloroso a la palpación es constante. ● Con una sintonización fina de la posición debería alcanzarse una disminución de la sensibilidad de por lo menos un 70%, momento en el que el paciente controla su inspiración y espiración a fin de observar qué reduce su sensibilidad aún más; esta fase del ciclo se mantiene tanto tiempo como le resulte cómodo, durante el cual se mantiene la posición general de comodidad. ● Durante el período de sujeción se aplica periódicamente presión intermitente en el punto a fin de asegurarse que la posición de comodidad se ha mantenido. ● Después de 90 segundos se lleva a cabo un retorno muy lento y deliberado a la posición neutra, permitiendo al paciente descansar durante algunos minutos. 185 ● El punto doloroso a la palpación debe ser palpado nuevamente en búsqueda de sensibilidad o debe reexaminarse la restricción funcional para evaluar las mejorías. Movilización de la columna cervical Una movilización cervical general e inespecífica, así como liberaciones segmentarias precisas, según corresponda, mejoran considerablemente el funcionamiento craneal por reducción de las tensiones miofasciales y mecánicas indebidas en la región. Los métodos que se presentan a continuación, basados en los trabajos de Greenman, Harakal y Stiles, incorporan abordajes no invasivos y seguros que pueden aprenderse fácilmente. De nuevo se advierte a los profesionales que deben desarrollar estas prácticas dentro del marco que permitan sus atribuciones. Procedimiento general de Stiles (1984) mediante TEM para la restricción cervical ● Stiles sugiere una maniobra general en que el paciente se encuentra sentado en forma erguida. ● El profesional está de pie tras el paciente y sostiene su cabeza en la línea media, estabilizándola con ambas manos, posiblemente empleando el tórax para impedir la extensión del cuello. ● Se indica al paciente que intente (suavemente) flexionar, extender, rotar y flexionar lateralmente el cuello, alternadamente en todas direcciones. ● No se requiere una secuencia en particular en tanto se atiendan todas las direcciones cierto número de veces. Figura 11.24 Para el esfuerzo de extensión cervical usando ECE se controla un punto doloroso a la palpación (dedo derecho) al extender la cabeza y proceder en palpación precisa (girando usualmente hacia el lado contrario al dolor) con el objetivo de alejar el dolor del punto. 3. Aplic. clínica 186 085- 236 29/9/06 15:55 Página 186 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I ● Cada grupo muscular debe someterse a contracción leve durante 5 a 7 segundos, nuevamente con las manos del profesional ofreciendo una fuerza inflexible (en dirección de la barrera o alejándose de ella), una vez que se ha decidido enfrentar una barrera en cualquier dirección determinada. ● Esto relaja los tejidos de manera general. Con este método, los músculos traumatizados se relajarán sin gran dolor. Después de cada contracción, el paciente acomoda la zona a su nueva posición (barrera), sin estirar ni forzar. Técnica isométrica cooperativa (TEM) de Harakal (1975) (Figura 11.25) La siguiente técnica se emplea cuando hay una restricción específica o general en una articulación vertebral. ● El área debe ser colocada en posición neutra (con el paciente sentado). ● La amplitud del movimiento permitida debe determinarse observando la resistencia del paciente a un movimiento mayor. ● El paciente debe descansar durante algunos segundos en un punto inmediatamente cercano a la barrera de resistencia, denominado «punto de tensión equilibrada», con el fin de «permitir que ocurra la respuesta anatómica y fisiológica». ● Se solicita al paciente que revierta el movimiento hacia la barrera «volviendo hacia donde comenzamos» (contrayendo así todos los agonistas que podrían estar ejerciendo influencia sobre la restricción), movimiento que es resistido por el profesional. ● En este estadio, el grado de participación del paciente puede ser de diversos niveles, variando entre «simplemente piense en girar» y «gire tan fuertemente como lo desee», o se pueden administrar instrucciones específicas («use sólo alrededor del 20% de su fuerza»). ● Después de sostener el esfuerzo isométrico durante unos pocos segundos (5 a 7) y de relajar por completo, se ayuda al paciente a moverse aún más en dirección de la barrera previa, hasta un nuevo punto de restricción determinado por su resistencia a mayor movimiento y por la respuesta hística (sensación de «traba o restricción»). ● Se repite el procedimiento hasta que no se obtenga más beneficio. ● También sería apropiado utilizar la dirección de rotación opuesta; así por ejemplo, se requiere del paciente que «gire más hacia la dirección en que se está moviendo», usando de este modo los antagonistas de los músculos que podrían estar restringiendo el libre movimiento. ¿Qué sucede si duele? Evjenth y Hamburg (1984) sugieren una solución práctica para el problema del dolor producido cuando se emplea una contracción isométrica. ● Proponen que el grado de esfuerzo sea marcadamente reducido, aumentando la duración de la contracción de 10 hasta 30 segundos. ● Si esto no logra la producción de una contracción indolora, otra alternativa es el uso del (de los) músculo(s) antagonista(s) para la contracción isométrica. ● Luego de la contracción, si una articulación es movilizada hasta una nueva barrera de resistencia y eso produce dolor, ¿qué variantes son posibles? A B Figura 11.25 A: El abordaje de Harakal requiere que el segmento restringido sea llevado a una posición inmediatamente cercana a la barrera de restricción antes de introducir la contracción isométrica cuando el paciente intenta retornar a la posición neutra, después de lo cual se quita la inercia y se enfrenta la nueva barrera. B: La restricción a la flexión lateral y la rotación de la región cervical se trata sosteniendo el cuello inmediatamente cerca de la barrera de restricción e indicando al paciente que intente retornar a la posición neutra, después de lo cual se quita la inercia y se enfrenta la nueva barrera. ● Si a continuación de una contracción isométrica con movimiento en dirección de la restricción hay dolor, o si el paciente teme al dolor, Evjenth y Hamburg sugieren que «en tal caso el terapeuta debe ser más pasivo y dejar que el paciente mueva activamente la articulación». 3. Aplic. clínica 085- 236 29/9/06 15:55 Página 187 LA REGIÓN CERVICAL ● A menudo, el dolor experimentado puede ser considerablemente reducido si el profesional aplica tracción suave mientras el paciente mueve activamente la articulación. ● En ocasiones, el dolor puede reducirse aún más si, además de aplicar tracción suave, el profesional ayuda al paciente simultáneamente en el movimiento de la articulación o proporciona suave resistencia en tanto el paciente mueve ésta. SECUENCIA DEL TRATAMIENTO CERVICAL En la sección de este capítulo destinada a la evaluación vimos cómo es posible trasladarse desde la obtención de información hacia el tratamiento casi sin discontinuidad. Ésta es una característica de la TNM. Cuando el profesional busca información, un grado apropiado de modificación de la presión ejercida por el dedo o la mano que contactan puede transformar el «buscar» en «fijar». Esto queda más claro cuando el profesional se familiariza con los métodos y objetivos de la TNM y sus modalidades asociadas. En opinión de los autores es útil sugerir en tejidos evaluados y tratados particularmente tensos, restringidos e indurados el uso previo de los métodos básicos de energía muscular o liberación posicional, que puede reducir en grado suficiente la hipertonía superficial como para permitir un mejor acceso a la exploración, la evaluación y por último el tratamiento de los tejidos disfuncionales. El establecimiento de una secuencia constituye un importante elemento del trabajo corporal, como subraya el desarrollo que se presenta a continuación. ¿Qué debe tratarse primero? ¿Dónde debe empezar el tratamiento? Hasta cierto grado, es cuestión de experiencia personal, pero en muchos casos cabe ofrecer protocolos e indicaciones de acuerdo con la experiencia clínica –y en algunas oportunidades en base a la investigación–. Puede ser beneficioso tener en cuenta diversos conceptos relacionados con la secuencia cuando desde la perspectiva de la TNM se atienden disfunciones de la parte superior del cuerpo (así como del resto). En su mayoría, estas ideas se basan en la experiencia clínica de los autores y de las personas con quienes han trabajado y estudiado. ● Los músculos superficiales deben ser atendidos antes que las capas más profundas (véase más adelante los planos cervicales). ● Las porciones proximales del cuerpo deben ser liberadas antes que las distales; en consecuencia, la región cervical es tratada antes de emplear la técnica craneomandibular u otras técnicas miofasciales. ● La porción de la columna vertebral de la cual emerge la inervación de una extremidad se atiende junto con dicha extremidad (es decir, la columna cervical es tratada junto con la extremidad superior). ● Comenzar en posición supina (en especial durante la primera o las primeras dos sesiones) permite al paciente comunicarse más fácilmente cuando se ha hallado dolor a la palpación, ya que su rostro no queda oculto en la camilla. (La TNM europea [de Lief] aplicada a la zona posterior del cuerpo se lleva a cabo casi siempre con el paciente en posición prona desde un comienzo). ● La posición reclinada del paciente reduce las responsabilidades del músculo en cuanto a la aportación del peso 187 y usualmente se prefiere a las posturas erguidas (sentado o de pie), aun cuando estas últimas se utilicen en algunas áreas. ● Pueden emplearse posiciones corporales alternativas, como los decúbitos laterales, cuando sea lo adecuado, aun cuando no siempre se las describa en este texto. ● Nota: Las instrucciones que se brindan en este texto corresponden al lado derecho del cuello, pero siempre deben tratarse ambos lados de la columna con el fin de evitar la inestabilidad y la contractura de defensa refleja, que pueden ocurrir si sólo se atiende un lado. Planos y capas del cuello Cuando se atienden múltiples músculos simultáneamente, como ocurre durante el tratamiento del surco laminar cervical, es muy útil imaginarlos en capas. Si se conoce la dirección de las fibras de cada músculo y se consideran los músculos pertenecientes a cada capa, cuando aparecen dolor a la palpación, contractura o fibrosis es mucho más fácil detectar qué tejidos están siendo palpados y cuáles están comprometidos. Estas habilidades palpatorias aumentan en caso de un sólido conocimiento de la anatomía, en particular respecto de la estructuración de las fibras y las capas musculares. Por otra parte, cuando se considera el movimiento (o las disfunciones motoras) de la región cervical también es útil pensar en términos de los planos musculares. En la parte posterior del cuello (Kapandji, 1974), éstos serían: ● Plano superficial: trapecio y esternocleidomastoideo (porción posterosuperior) (véase anatomía del ECM y músculos cervicales anteriores más adelante en este mismo capítulo). ● Segundo plano: esplenio de la cabeza, esplenio del cuello, elevador de la escápula (la anatomía del elevador de la escápula se presenta junto con la posición prona, más adelante en este capítulo). ● Tercer plano: semiespinoso de la cabeza, semiespinoso del cuello, transverso del tórax, dorsal largo, la mayor parte de la porción superior del iliocostal (ver los músculos torácicos en el Capítulo 14, destinado al tórax). ● Cuarto plano (profundo): músculos suboccipitales, rotadores, multífido, interespinosos. Cuando los músculos enumerados en los diversos planos se contraen unilateralmente, suelen producir movimientos similares a otros en el mismo plano (plano superficial: rotación contralateral de la cabeza; segundo plano: rotación ipsolateral de la cabeza; tercer plano: flexión lateral; cuarto plano (profundo): rotación o flexión lateral contralateral fina). Todos estos músculos, cuando se contraen bilateralmente, extienden la columna o la cabeza, con excepción del recto posterior menor de la cabeza, que se adhiere a la duramadre por vía de un puente orientado hacia delante y tira posteriormente de la duramadre para impedir que se pliegue sobre sí misma o sobre la médula espinal durante la traslación anterior de la cabeza (Hallgren et al. 1994). Al considerar la información que presentamos, puede haber confusión si el lector piensa en términos de capas musculares y no de planos musculares. Así por ejemplo, cuando se consideran las capas observamos que la segunda capa en la 3. Aplic. clínica 188 085- 236 29/9/06 15:55 Página 188 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I porción superior de la lámina cervical está constituida por el semiespinoso de la cabeza (profundamente respecto del trapecio), en tanto en la región cervical inferior conforman la segunda capa los esplenios (también profundamente respecto del trapecio) y la tercera, el semiespinoso de la cabeza. El desarrollo de habilidades palpatorias que proporcionen una rápida referencia acerca de la musculatura implicada es muy útil en la TNM. Comprender el movimiento y las relaciones de sinergistas y antagonistas también es de gran utilidad. Kapandji (1974) explica e ilustra cómo orientarse con referencia a los planos musculares (para las disfunciones motoras) y las capas musculares (para la palpación). Conocer la dirección y la longitud aproximada de fibras y tendones ayudará a localizar con rapidez los sitios con puntos gatillo. Las porciones superiores del trapecio se incluyen aquí junto con los músculos cervicales posteriores, dado que se trata de la capa de tejido más superficial en la región posterior del cuello, donde actúa como extensor y rotador de cabeza y cuello. No obstante, puesto que una función principal del trapecio consiste en mover la cintura escapular, se lo trata en totalidad en la sección destinada a la región del hombro. Cuando se aborda el trapecio en posición prona debe incluirse el tratamiento de las porciones media e inferior del músculo (véase Capítulo 13). Más adelante en este mismo capítulo se describe el tratamiento del trapecio superior en posición prona mediante la TNM europea de Lief, como alternativa a la TNM estadounidense. La posición en decúbito lateral también es efectiva (y en algunos casos ventajosa) para examinar el trapecio y muchos otros músculos cervicales, pudiendo ser utilizada como posición alternativa en muchas de las técnicas que se enseñan en este texto. Región cervical posterior C1 fibras superiores fibras medias fibras inferiores T12 Figura 11.26: Vista posterior del trapecio que indica las porciones superior, media e inferior, según se describe en el texto. Trapecio superior (Figura 11.26) Indicaciones terapéuticas Inserciones: Tercio medio de la línea nucal y ligamento de la nuca hasta el tercio lateral de la clavícula; en algunas personas existe fusión entre las fibras del trapecio superior y el esternocleidomastoideo (Gray´s anatomy, 1995). Inervación: El nervio accesorio (XI par craneal) aporta la inervación principalmente motora, en tanto C2-C4 aportan la inervación primordialmente sensorial. Tipo muscular: Postural (tipo 1), se acorta cuando se somete a esfuerzo o a estrés. Función: Unilateralmente, flexión lateral de cabeza y cuello al mismo lado cuando el hombro permanece fijado; ayuda en la rotación cefálica contralateral extrema; elevación de la escápula mediante rotación clavicular; ayuda a soportar la extremidad superior cargada de peso; ayuda a rotar la fosa glenoidea hacia arriba; cuando se contrae bilateralmente, ayuda en la extensión de la columna cervical. Sinergistas: ECM (movimientos cefálicos); supraespinoso, serrato anterior y deltoides (rotación de la escápula durante la abducción); el par de trapecios es sinérgico cada uno con el otro para la extensión de cabeza o cuello. Antagonistas: Para la rotación escapular: elevador de la escápula, romboides. Fibras superiores Cefalea supraocular o intraocular o en el área temporal. Dolor en el ángulo mandibular. ● Dolor y/o rigidez de cuello. ● Dolor por presión de la ropa o de un bolso colgando del hombro. ● ● Notas especiales Es útil dividir al trapecio en tres porciones, tanto en cuanto a su nomenclatura como a su función (véase Figura 11.26). La porción superior del trapecio fija el occipital al ligamento de la nuca y el tercio lateral de la clavícula. Las fibras medias del trapecio fijan las apófisis espinosas y los ligamentos interespinosos de C6-T3 al acromion y la espina escapular, en tanto el trapecio inferior fija las apófisis espinosas y los ligamentos interespinosos de T3-T12 al extremo medial de la espina escapular. Si bien la mayor parte de los libros de anatomía nombran tres divisiones, los nombres no guardan coherencia y no es consistente qué fibras se incluyen en cada porción. Para los propósitos de la descripción de estas técnicas, el trapecio medio puede ser delimitado trazando parale- 3. Aplic. clínica 085- 236 29/9/06 15:55 Página 189 LA REGIÓN CERVICAL las desde cada extremo de la espina escapular hacia la columna vertebral. Las fibras que yacen entre estas dos líneas son denominadas trapecio medio. Las fibras cefálicas respecto de las fibras medias constituyen el trapecio superior y las que son caudales a las fibras medias, el trapecio inferior. Las porciones superior, media e inferior del músculo funcionan a menudo en forma independiente (Gray´s anatomy, 1995). Al describir el tratamiento de la porción superior del trapecio usando por ejemplo la TEM (véase más adelante en este capítulo), es útil subdividir funcionalmente el trapecio superior propiamente dicho en fibras anteriores, medias y posteriores (véase Figura 11.27), ayudando las diferentes posiciones de la cabeza a centrar las contracciones en estos aspectos del músculo. Los efectos de este abordaje basado en la experiencia clínica pueden ser fácilmente palpados por el profesional (Chaitow, 1996b). El trapecio superior se conoce como un músculo postural. Esto significa que cuando es disfuncional casi siempre será más corto que lo normal (Janda, 1996) (véase análisis de los músculos posturales en el Capítulo 5). Ayuda a mantener la posición de la cabeza y sirve como «corrector postural» de desviaciones que se originan en zonas más bajas del cuerpo (columna, pelvis o pies). En consecuencia, las fibras del trapecio superior pueden estar activas cuando el paciente permanece sentado o de pie con el fin de efectuar compensaciones adaptativas de distorsiones estructurales o posturas de esfuerzo. Si el músculo se encuentra acortado, el occipital será empujado hacia abajo y lateralmente por fibras muy poderosas. Debido a sus fijaciones, el trapecio posee la potencialidad de ejercer influencia directa sobre las funciones occipital, parietal y temporal, lo que puede observarse en la terapia craneal. La inervación motora del trapecio proviene de la porción vertebral del XI par craneal (accesorio espinal). Originándose dentro del conducto vertebral (usualmente) a partir de las raíces ventrales de los primeros cinco segmentos cervicales, aparece a través del agujero magno y sale por el agujero yugular, donde inerva el esternocleidomastoideo, en el que a veces penetra, antes de alcanzar un plexo que se encuentra por debajo del trapecio (Gray´s anatomy, 1995). Upledger señala que la hipertonía del trapecio puede producir disfunción en el agujero yugular, con implicaciones para la función del nervio accesorio, aumentando y perpetuando la hipertonía del trapecio (Upledger y Vredevoogd, 1983). Las fibras del trapecio superior comienzan la rotación de la clavícula para preparar la elevación de la cintura escapular. Toda posición que signifique un esfuerzo o coloque al trapecio en estado de acortamiento durante un tiempo, sin reposo, puede acortar las fibras y producir disfunción. Las conversaciones telefónicas prolongadas, en particular las de aquellas personas que para sostener el auricular elevan el hombro, el trabajo sentado en una silla demasiado baja para el escritorio o para la terminal del ordenador, o la elevación del brazo para pintar, dibujar, tocar un instrumento musical o trabajar en el ordenador, sobre todo durante períodos extensos, pueden acortar las fibras del trapecio. La sobrecarga de las fibras puede activar o perpetuar la actividad de puntos gatillo o hacer que los tejidos sean más vulnerables a la activación ante un traumatismo menor, como una caída simple, un accidente menor en un vehículo 189 de motor o el intento de tomar algo (especialmente con rapidez) difícil de alcanzar. Los puntos gatillo del trapecio superior (véase Figura 11.27) son algunos de los más prevalentes y potentes puntos gatillo hallados en el cuerpo, y su localización es relativamente fácil (Simons et al. 1998). Son fácilmente activados por hábitos y abusos cotidianos (como el uso repetido, un traumatismo repentino, caídas) y asimismo por traumatismos debidos a aceleración/desaceleración («latigazo»). A menudo los predisponen a la activación las asimetrías posturales, entre ellas la inclinación y la torsión de la pelvis, que requieren compensaciones posturales efectuadas por éstos y otros músculos (Simons et al. 1998). Evaluación del acortamiento del trapecio superior 1. Véase la prueba de ritmo escapulohumeral (pág. 62), que ayuda a identificar la actividad excesiva o el tono inapropiado en el elevador de la escápula y el trapecio superior; debido a que se trata de músculos posturales, ello indica acortamiento. 2. El paciente está sentado y el profesional se halla de pie por detrás, con una mano descansando sobre el hombro a examinar, estabilizándolo. La otra mano se coloca sobre el lado ipsolateral de la cabeza. La cabeza/el cuello se someten a flexión lateral contralateral, sin forzar, mientras el hombro es estabilizado. El mismo procedimiento se efectúa al otro lado, estabilizando el hombro opuesto. Se compara entonces qué maniobra de flexión lateral ha producido la mayor amplitud y si el cuello puede alcanzar con facilidad los 45º de flexión lateral en cada dirección, como debería. Si a ninguno de los lados es posible lograr este grado de flexión lateral, pueden estar acortados ambos músculos trapecios superiores. Se evalúa el acortamiento relativo de cada uno en comparación con el otro. 3. El paciente está sentado y el profesional se halla de pie por detrás, con una mano descansando sobre el músculo del lado a evaluar. Se pide al paciente que extienda el brazo en la articulación del hombro, dirigiendo el brazo/el codo flexionados hacia atrás. Si el trapecio superior está tensionado en ese lado, se activará de manera inapropiada durante este movimiento. Puesto que es un músculo postural puede suponerse su acortamiento (véase explicación de las características posturales de los músculos en el Capítulo 2). 4. El paciente se encuentra en posición supina, con el cuello en completa (pero no forzada) flexión lateral contralateral (alejándose del lado a evaluar). El profesional está de pie en el extremo craneal de la camilla y utiliza un contacto manual acopado en el hombro ipsolateral (es decir, del lado a evaluar), a fin de examinar la facilidad con que se puede deprimir (mover en sentido caudal). Debe haber una cómoda sensación de «resalto» cuando el profesional empuja el hombro hacia los pies, con una suave sensación al final del movimiento. Si la depresión del hombro es difícil o hay una sensación final brusca, repentina, queda confirmado el acortamiento del trapecio superior. 5. Esta misma evaluación (siempre en flexión lateral completa) debe llevarse a cabo con la cabeza rotada por completo contralateralmente, media vuelta hacia el lado contralateral y ligeramente volteada hacia el lado ipsolateral, de manera que se examinen el acortamiento relativo y la eficien- 3. Aplic. clínica 190 085- 236 29/9/06 15:55 Página 190 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I cia funcional de las subdivisiones posterior, media y anterior de la porción superior del trapecio (véase más adelante). PG1 TNM para el trapecio superior en posición supina Porción cervical del trapecio superior. La capa más superficial de los músculos cervicales posteriores está conformada por el trapecio superior. Sus fibras se encuentran directamente al lado de las apófisis espinosas, orientándose verticalmente más arriba y girando hacia los lados cerca de la base del cuello. Con el paciente en posición supina, estas fibras pueden ser aprisionadas entre el pulgar y los demás dedos y comprimidas, un lado por vez o ambos lados simultáneamente, en franjas del tamaño del pulgar, a todo lo largo de la región cervical. La cabeza puede ser colocada en ligera extensión para ablandar el tejido, lo que permite mejorar la prensión. La inserción occipital puede ser examinada mediante fricción suave y debe diferenciarse del semiespinoso de la cabeza, más grueso, que yace más profundamente. Esta inserción será tratada nuevamente en relación con la región suboccipital (véase más adelante). Trapecio superior. El paciente está en posición supina con el brazo colocado sobre la camilla, el codo inclinado y la parte superior del brazo en abducción para reducir la tensión en las fibras superiores del trapecio. Esta posición del brazo permitirá cierta flojedad del músculo, lo que hará más fácil aprisionar las fibras de las porciones cervical y superior (horizontal). Si es adecuado y necesario, pueden estirarse ligeramente las fibras colocando el brazo del paciente más cerca del cuerpo, en la camilla. Esta elongación adicional puede hacer más palpables las fibras en tensión, siendo posible una compresión más precisa; con todo, también puede estirar las fibras en tensión tanto que sea difícil palparlas o duelan. El centro de la porción superior del trapecio superior es asido de manera que las fibras queden entre el pulgar y dos o tres dedos (Figura 11.27). Esta posición manual proporcionará una liberación general, pudiendo aplicarse por segmentos del ancho del pulgar a lo largo de toda la longitud de las fibras superiores para examinarlas mediante una compresión amplia y precisa. Las fibras de la porción más exterior del trapecio pueden ser «desenrolladas» arrastrando dos o tres dedos sobre la superficie anterior de las fibras mientras simultáneamente los dedos presionan a través de las fibras y en contra de la presión del pulgar dirigida hacia delante. Cuando los dedos «desenrollan» directamente a través de las fibras profundas ocultas pueden sentirse bandas palpables, nódulos con puntos gatillo y respuestas espasmódicas. El codo del profesional debe ser mantenido en una posición elevada para evitar el aporte de fuerzas flexoras sobre la muñeca y evitar dar golpes accidentales, y probablemente dolorosos, sobre las fibras más anteriores. Si bien pueden desarrollarse técnicas prensiles pellizqueantes controladas y específicas, utilizadas como modalidad terapéutica o para desencadenar respuestas espasmódicas para la verificación de puntos gatillo, no se las debe aplicar de forma accidental a estas fibras vulnerables. Figura 11.27 Las fibras más externas del trapecio superior pueden rodarse entre el pulgar y los otros dedos para identificar bandas tensionales. La elevación del codo correspondiente a la mano tratante reduce el esfuerzo de la muñeca, como queda indicado en esta ilustración. Las bandas tensionales, los puntos gatillo o los nódulos hallados en las fibras superiores del trapecio pueden recibir una compresión estática en pinzas. Bandas del tamaño de un mondadientes, en la porción más externa del trapecio superior, producen con frecuencia referencias nocivas en rostro y ojos. Las respuestas espasmódicas locales se sienten con facilidad en estas fibras a menudo rígidas, fácilmente palpables. Se permite al brazo del paciente descansar en la camilla sobre un costado del cuerpo; también puede asegurarse su mano bajo la nalga del paciente. El profesional está sentado cranealmente respecto del hombro a tratar, colocando el pulgar aproximadamente en medio de las fibras del trapecio superior y usándolo para deslizarse lateralmente hacia la articulación acromioclavicular (Figura 11.28). Este movimiento de deslizamiento se repite varias veces. El profesional regresa a la parte media del vientre muscular y se desliza medialmente hacia C7 o T1, un proceso que asimismo se repite en varias ocasiones. Estas técnicas deslizantes alternantes pueden ser repetidas en diversas oportunidades desde el centro del músculo hacia sus lugares de inserción para estirar los sarcómeros acortados y elongar las bandas tensionales. El deslizamiento de ambos pulgares, estirando las fibras desde el centro en forma simultánea hacia los dos extremos (véase Figura 9.6), traccionará los sarcómeros centrales acortados, pudiendo producir una liberación profunda. Los deslizamientos efectuados en toda la longitud pueden revelar engrosamientos remanentes en el tejido, que deben ser nuevamente atendidos con compresión. Usando los pulgares, otros dedos o las palmas para estirar los tejidos desde el centro, el deslizamiento puede aplicarse tan precisamente como se desee, como liberación miofascial general o específica, para ablandar y elongar las fibras superiores. Los puntos gatillo centrales de estas fibras superiores emiten fuertes referencias al cráneo y en particular al ojo. Los puntos gatillo de fijaciones y el dolor a la palpación pueden asociarse a la tensión de puntos gatillo centrales y no responder bien hasta que se han abolido los puntos gatillo centrales. 3. Aplic. clínica 085- 236 29/9/06 15:55 Página 191 LA REGIÓN CERVICAL 191 Figura 11.28 Las fibras del trapecio superior pueden ser presionadas contra el supraespinoso subyacente con deslizamientos en dirección lateral o medial. Inserciones del trapecio superior. La presión estática o la fricción aplicadas con un dedo o el pulgar pueden utilizarse en un plano directamente medial respecto de la articulación acromioclavicular y contra ella en relación con la fijación de las fibras superiores del trapecio. La fricción debe evitarse cuando hay dolor a la palpación moderado o intenso o cuando otros síntomas indican inflamación. La liberación de los puntos gatillo centrales usualmente alivia la tensión en los sitios de fijación. La presión puede ser aplicada en ángulo anteriormente contra la inserción del trapecio en la clavícula (Figura 11.29); cabe aplicar presión estática o fricción transversal suave, aumentando la presión sólo en caso apropiado. La presión se aplica solamente a una distancia igual al ancho del pulgar, medialmente respecto de la articulación acromioclavicular, dado que el plexo braquial está situado debajo de la clavícula y la intrusión en la fosa supraclavicular podría dañar los nervios y vasos sanguíneos acompañantes de esta zona. Para calmar los tejidos pueden emplearse deslizamientos con lubricación. Los deslizamientos pueden ser utilizados a lo largo de la cara superior de la espina escapular para evaluar y tratar las inserciones del trapecio y revelar áreas de entesitis y tensión perióstica, las que, de estar presentes, pueden responder más favorablemente a aplicaciones de hielo que al calor. Tratamiento del trapecio superior mediante TEM ● Para tratar todas las fibras del trapecio superior, debe aplicarse la TEM en forma secuencial. El trapecio superior se subdivide aquí en fibras anteriores, medias y posteriores. Figura 11.29 Para evaluar el dolor a la palpación debido a inflamación, a menudo asociado con los puntos gatillo de fijaciones, se aplica con cuidado presión o fricción sobre la fijación clavicular del trapecio. 3. Aplic. clínica 192 085- 236 29/9/06 15:55 Página 192 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I Cuadro 11.8 TNM de Lief para la región del trapecio superior. Figura 11.30 «Mapas» de la TNM de Lief para el área torácica superior (reproducido con permiso de Chaitow, 1996a). ● En la TNM de Lief, el profesional comienza de pie casi frente al extremo craneal de la camilla, a la izquierda del paciente en posición prona, hallándose las caderas del profesional a la altura de la región torácica media. ● El primer contacto con el lado izquierdo de la cabeza del paciente consiste en un movimiento deslizante con presión leve de la cara medial de la punta del pulgar derecho, desde la apófisis mastoides a lo largo de la línea de la nuca hasta la protuberancia occipital externa. El mismo deslizamiento se repite con una presión más profunda. La mano izquierda del profesional descansa sobre el tórax superior o la zona del hombro, como contacto estabilizador. ● La mano tratante/evaluadora debe estar relajada, moldeándose al contorno de los tejidos. Las puntas de los dedos ofrecen equilibrio a la mano. ● A los dos primeros deslizamientos del pulgar derecho –uno somero y diagnóstico, el otro, más profundo, aplicando un esfuerzo terapéutico–, sigue otro que se produce a una distancia igual al ancho de medio pulgar, caudalmente respecto de los primeros. Hay cierto grado de superposición cuando estos deslizamientos, que se inician en el vientre del esternocleidomastoideo, se deslizan cruzando y atravesando el trapecio, el esplenio de la cabeza y los músculos cervicales posteriores. ● De esta manera se aplica una serie progresiva de deslizamientos, hasta alcanzar el nivel de la unión entre cuello y tórax. A menos que se halle una importante disfunción subyacente, rara vez es necesario repetir los dos deslizamientos superpuestos en cada nivel de la región cervical. Si surge tejido fibrótico ● Para un tratamiento preciso de las diversas fibras, el cuello debe ser colocado en diferentes posiciones de rotación, junto con flexión lateral, tal como se describió al tratar las evaluaciones (en este capítulo). ● El paciente se encuentra en posición supina, la cabeza/el cuello en flexión lateral contralateral inmediatamente cercana a la barrera de restricción, mientras el profesional es- subyacente, puede ser necesario un tercero o cuarto deslizamiento lento, más profundo. ● El profesional se mueve ahora hacia el extremo craneal de la camilla. El pulgar izquierdo se coloca sobre la cara lateral derecha de la primera vértebra torácica y se efectúan una serie de deslizamientos en sentido caudal y lateral, así como diagonalmente hacia la escápula (Figura 11.46). ● Un conjunto de deslizamientos con el pulgar, primero superficiales y luego profundos, se aplica en sentido caudal desde T1 a aproximadamente T4 o T5 y lateralmente hacia el omóplato y a lo largo y a través de todas las fibras del trapecio superior y los romboides. La mano izquierda trata el lado derecho y viceversa, mientras la mano no operativa estabiliza el cuello o la cabeza. ● Adoptando otra posición, es posible que el profesional aplique con mayor facilidad una serie de contactos de búsqueda en la zona de la salida del tórax. Los deslizamientos con el pulgar que dan comienzo en esta depresión triangular se mueven hacia las fibras del trapecio y a través de ellas hacia los bordes superiores de la escápula. ● Varios deslizamientos palpatorios deben aplicarse asimismo directamente sobre las apófisis espinosas, en sentido caudal, hacia la zona torácica media. Los puntos gatillo se encuentran a veces en las inserciones a las apófisis espinosas o entre ellas. ● Todos los puntos gatillo localizados deben ser tratados de acuerdo con el protocolo de la técnica de inhibición neuromuscular integrada (TINI, véase Capítulo 9). tabiliza el hombro con una mano y acopa con la otra el área de la oreja/la mastoides del mismo lado de la cabeza. ● Con el cuello en flexión lateral completa y rotación completa contralaterales, están involucradas en la contracción que se producirá las fibras posteriores del trapecio superior, como se describe luego. Ello facilitará el estiramiento consecutivo de esta parte del músculo. 3. Aplic. clínica 085- 236 29/9/06 15:55 Página 193 LA REGIÓN CERVICAL ● Con el cuello en completa flexión lateral y rotación media están involucradas en la contracción las fibras medias. ● Con el cuello en completa flexión lateral y ligeramente rotado hacia el lado a tratar están involucradas las fibras anteriores del trapecio superior. ● Estas diversas contracciones, con sus estiramientos consecutivos, pueden realizarse con los brazos del profesional cruzando sobre sí mismos, estabilizando sus manos la región mastoidea y el hombro. ● El paciente introduce una ligera resistencia (20% de la fuerza disponible) para llevar el hombro estabilizado hacia la oreja (el movimiento de encogerse de hombros) y la oreja hacia el hombro: el doble movimiento (o esfuerzo para moverse) es importante para la introducción de una contracción muscular desde ambos extremos simultáneamente. El grado de esfuerzo debe ser leve y no debe aparecer sensación de dolor. ● Se sostiene la contracción durante aproximadamente 10 segundos; luego de la completa relajación del esfuerzo, el profesional acomoda suavemente la cabeza/el cuello en un mayor grado de flexión lateral, donde permanecen estabilizados al estirar el hombro en sentido caudal. De ser apropiado (es decir, no en un caso agudo, en que el estiramiento podría ser inadecuado), los tejidos tratados son llevados hacia la barrera de resistencia percibida y enseguida a través de ella. ● Si se introduce el estiramiento, es útil que el paciente ayude en esta fase del tratamiento iniciando bajo consigna el estiramiento muscular («Al espirar, por favor deslice su mano hacia sus pies»). Esto reduce la posibilidad de que dé comienzo un reflejo de estiramiento. ● PRECAUCIÓN: No debe introducirse un estiramiento desde el extremo craneal del músculo, ya que esto podría producir tensión del cuello. Liberación miofascial del trapecio superior ● El paciente se encuentra sentado en posición erguida. Los pies están separados con una distancia entre ellos igual a la de los hombros, planos sobre el suelo, debajo de las rodillas; los brazos cuelgan libres. ● El profesional está de pie a un lado y por detrás del paciente, con la cara proximal de su antebrazo contactando con el paciente, sobre la cara lateral del músculo a tratar (Figura 11.31a). Se permite al antebrazo deslizarse lentamente en sentido medial hacia la escápula/la base del cuello, manteniendo todo el tiempo una presión firme pero aceptable hacia el suelo. ● En el momento en que el brazo de contacto se acerca a la porción medial del borde superior de la escápula, el contacto terapéutico del profesional se hará con el codo propiamente dicho. ● Al darse este suave deslizamiento, el paciente debe efectuar deliberadamente flexión lateral, girando la cabeza para alejarla del lado tratado, consciente de la necesidad de mantener una postura sedente erguida durante todo este período (Figura 11.31b). ● La presión a aplicar por el antebrazo/el codo contactantes del profesional debe transferirse por la columna er- 193 guida hacia las tuberosidades isquiáticas y en última instancia hacia los pies. No se debe permitir que la postura del paciente decaiga. ● Si el brazo en movimiento del profesional encuentra áreas de tensión extrema es de utilidad mantener firme presión sobre la zona restringida, siendo posible solicitar mientras tanto al paciente que devuelva lentamente la cabeza a la posición neutra y haga algunas lentas rotaciones y flexiones laterales del cuello en sentido contrario al lado tratado, alterando el grado de flexión cervical tanto como sea apropiado para asegurar el máximo estiramiento tolerable de los tejidos comprimidos. ● En forma separada o concurrente puede pedirse al paciente que abra la mano y estire los dedos del lado tratado hacia abajo, lo que se añade al «arrastre» fascial, que es el que por último logra una elongación y una liberación determinadas. A B Figura 11.31 A: Liberación miofascial usando compresión del trapecio superior mediante el antebrazo. B: Liberación miofascial usando compresión mediante el codo y estiramiento inducido por el paciente en el trapecio superior. 3. Aplic. clínica 194 085- 236 29/9/06 15:55 Página 194 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I Variante de liberación miofascial ● El paciente se encuentra en posición supina, con el cuello en flexión lateral contralateral inmediatamente antes de la barrera de restricción, con la cabeza rotada contralateralmente respecto de la barrera de restricción. ● El profesional estabiliza el hombro con su mano más medial y cruzando los antebrazos coloca su mano más lateral sobre la superficie lateral del cuello, inmediatamente por debajo de la región mastoidea del mismo lado de la cabeza. ● El profesional aplica presión leve con la palma a través de la piel y desliza la piel del cuello hacia el cráneo, hasta sentir la restricción. Esta presión estabilizará simultáneamente el cuello en la posición de flexión lateral y rotación. ● El profesional tracciona lateralmente la piel bajo la palma colocada sobre el hombro hacia su barrera de restricción, en tanto presiona al mismo tiempo el hombro en sentido caudal y lateral hasta sentir una firme barrera cutánea y muscular entre ambas manos. ● El profesional mantiene la tracción de la piel y la fascia muscular de la región durante 90 a 120 segundos. Al mantener la presión puede sentirse entre las manos un ablandamiento de los tejidos. Cuando esto ocurre, las manos pueden traccionar el tejido hasta encontrar la siguiente barrera de restricción. ● Se tendrá cautela con la mano cervical con el fin de no tensionar el cuello. La mano correspondiente al hombro se usa para aplicar la mayor tracción, en tanto la mano colocada sobre el cuello estabiliza a éste y su piel, aplicando una presión apenas suficiente para tratar la piel y evitando tensiones indebidas sobre la región cervical. ● Al variar la colocación de la mano correspondiente al hombro y el ángulo de flexión lateral, cambiarán las fibras a tratar. ● Se pueden emplear los pulpejos de los dedos, colocándolos con mayor precisión para contactar con porciones específicas o bandas halladas en el trapecio superior. Con este método, el centro de las fibras musculares puede ser estirado con más exactitud. Como observamos en la región cervical posterior, el trapecio, que es superficial y cubre extensamente la parte superior de la espalda, es inmediatamente obvio. Con su remoción se revela una estructura compleja y a menudo confusa de extensores y rotadores largos y cortos. En tanto los nombres de estos músculos son similares, sus diferencias quedan claras cuando se entienden los sistemas mediante los cuales se los asocia y diferencia. Existen muchas maneras útiles de interpretar estos músculos y de agruparlos según su función. ● Se podría establecer un grupo conformado por los músculos que yerguen la columna vertebral y producen su flexión lateral (grupo erector de la columna), los cuales descansan en su mayor parte sobre una línea vertical. ● Los músculos que atraviesan la columna en una línea diagonal (grupo transversoespinal) rotan la columna. ● Todos ellos extienden la columna bilateralmente. Platzer (1992) divide estos dos grupos en los tractos lateral (superficial) y medial (profundo), cada uno con un com- ponente vertical (intertransverso) y diagonal (transversoespinoso). Esta subdivisión es útil en particular cuando se evalúan las disfunciones rotacionales, ya que los rotadores superficiales son sinérgicos con los rotadores profundos contralaterales. ● El tracto lateral consiste en el grupo iliocostal y el grupo de los longissimus (complejo menor, cervical transverso, dorsal largo) y los músculos esplenios, produciendo los componentes verticales la extensión vertebral y los esplenios diagonales, la rotación ipsolateral de la columna. ● El tracto medial incluye el grupo espinoso, los interespinosos e intertransversos como componentes verticales, y el grupo de semiespinosos, rotadores y multífido como grupo diagonal profundo, que rota la columna en forma contralateral. El sistema erector de la columna vertebral se muestra con mayor detalle en el segundo volumen de este texto, debido a su papel sustancial en el posicionamiento postural y su origen en las regiones lumbar y sacra. Sin embargo, se incluyen aquí sus componentes cervicales; las porciones torácicas se tratan más adelante, cuando se presentan estas regiones. TNM: Técnicas de deslizamiento en la lámina cervical en posición supina En los pasos siguientes se utiliza el pulgar para efectuar deslizamientos de forma repetida (comenzando en el occipital y dando fin en la región de C7) a lo largo de 3 o 4 franjas, el primero de ellos a los lados de las apófisis espinosas y el último en la cara posterior de las apófisis transversas. Estos Cuadro 11.9 Resumen de los protocolos de evaluación de la TNM estadounidense. Deslizar cuando sea lo apropiado. Evaluar la existencia de bandas tensionales usando técnicas de compresión en pinzas o palpación plana. ● Evaluar los sitios de fijación respecto de dolor a la palpación, en particular donde se fijan bandas tensionales. ● Retornar a la banda tensional y hallar nódulos centrales o dolor a la palpación puntual. ● Elongar el tejido ligeramente si los sitios de fijación indican que esto es lo apropiado o el tejido puede ser colocado en una posición neutra o aproximada a ella. ● Comprimir los PG centrales durante 8 a 12 segundos (mediante técnicas de compresión en pinzas o palpación plana). ● Instruir al paciente para que espire al aplicar la presión, lo que a menudo aumenta la distensión de la contractura. ● La presión apropiada debería provocar una respuesta en la escala de molestia de 5, 6 o 7. ● Si la respuesta hística comienza en 8 a 12 segundos, se la puede mantener hasta 20 segundos. ● Permitir que el tejido repose durante un tiempo breve. ● Ajustar la presión y repetir, incluyendo la aplicación a otras fibras tensionadas. ● Elongar las fibras pasivamente. ● Estirar activamente las fibras. ● Pueden acompañar el procedimiento hidroterapias adecuadas. ● Aconsejar al paciente acerca de procedimientos específicos que pueden utilizarse en el hogar para mantener los efectos del tratamiento. ● ● 3. Aplic. clínica 085- 236 29/9/06 15:55 Página 195 LA REGIÓN CERVICAL deslizamientos deben repetirse varias veces con una presión progresivamente más profunda, para evaluar diversas capas de los músculos cervicales posteriores (variando el número de capas de acuerdo con la posición del pulgar: véanse planos y capas del cuello antes en este mismo capítulo). Las fibras de los músculos más profundos, sobre todo, no siempre son distinguibles cuando los tejidos son normales. En cambio, cuando existen contracturas en los músculos más profundos usualmente las bandas tensionales son dolorosas y varían de ser claramente palpables a gruesas e indefinidas. Las descripciones que siguen corresponden al tratamiento del lado derecho, con el paciente en posición supina y el profesional sentado detrás de la cabeza. Todos los pasos deben repetirse respecto del otro lado; los autores recomiendan que todos los músculos espinosos sean evaluados y tratados a ambos lados. ● El surco laminar se lubrica ligeramente desde el occipital hasta T1 y desde las apófisis espinosas hasta las transversas. ● La mano izquierda del profesional eleva y sostiene la cabeza lo suficiente para que la mano derecha se adecue a estar bajo el cuello y para que el antebrazo contacte con el cráneo por debajo. Esta posición ayuda a alinear el pulgar, para evitar una tensión indebida sobre sus articulaciones. ● Los dedos de la mano derecha se encuentran detrás de la nuca, en el borde occipital, con el antebrazo completamente supinado. ● El pulpejo del pulgar mira al cielo y se coloca inmediatamente al lado de la apófisis espinosa de C2. ● La posición de la mano debe resultar cómoda. ● El profesional desliza el pulgar de C1 a T1 mientras simultáneamente presiona los tejidos (hacia el cielo). ● El pulgar vuelve a C1 y los movimientos deslizantes se repiten de 5 a 6 veces. ● El codo del profesional está inclinado aproximadamente 90º; el brazo debe permanecer en el mismo plano que el espinal. ● No debe haber tensión en las articulaciones del pulgar, ya que la presión se aplica a todo lo largo de este dedo sin incurrir en tensión lateral de dichas articulaciones (véase Capítulo 9). ● El profesional puede observar la cabeza moviéndose en extensión al progresar el pulgar hacia abajo en el cuello. ● Se rota luego contralateralmente la cabeza del paciente (alejándola del lado tratado) a aproximadamente 60º de la línea media y permitiendo que repose en la camilla mientras es estabilizada por la mano opuesta. ● No se recomienda la rotación cefálica extrema (en particular en los ancianos), ya que ello puede causar oclusión de la arteria vertebral en las apófisis transversas. ● El pulgar del profesional se mueve lateralmente a una distancia igual al ancho del pulgar (aproximadamente 2,5 cm), repitiéndose los movimientos de 5 a 6 veces. ● Al deslizarse el pulgar sobre las franjas más laterales, la cabeza no debe flexionarse o extenderse. ● El profesional continúa con los pasos de deslizamiento hasta que ha sido tratado todo el surco laminar. ● El pulgar permanece posterior a las apófisis transversas, ya que los canales foraminales (los tubérculos anterior y posterior) de la superficie anterior de estas apófisis son agu- 195 das y pueden dañar los tejidos blandos y las estructuras neurales. ● Cuando se rota la cabeza, las apófisis espinosas quedan en diagonal desde el lóbulo de la oreja hasta el centro del vértice del hombro, en la base del cuello. ● En consecuencia, la franja final sobre la que se producen los deslizamientos en la cara posterior de las apófisis transversas seguirá esta línea diagonal. Todo este procedimiento se repite al otro lado. La alternancia entre ambos lados permitirá instalar breves pausas para mejorar el drenaje de los tejidos. Progresivamente puede aplicarse una presión más profunda, al repetir el procedimiento en varias oportunidades a cada lado, con el fin de evaluar las capas de los músculos cervicales posteriores. Las aplicaciones de calor o hielo (según sea lo adecuado: véanse criterios al respecto en el Capítulo 10) pueden usarse para aumentar los efectos de los deslizamientos o reemplazarlas si alguna capa es demasiado dolorosa a la palpación para tratarla de esta manera. En algunos casos, el tratamiento de las capas más profundas debe demorarse hasta sesiones futuras. Muchos de los músculos descritos a continuación se atienden con los procedimientos de deslizamiento explica- A B Figura 11.32 A y B: Los deslizamientos en el surco laminar se aplican por primera vez inmediatamente al lado de las apófisis espinosas, en tanto los deslizamientos más laterales se efectúan contra la cara posterior de las apófisis transversas. 3. Aplic. clínica 196 085- 236 29/9/06 15:55 Página 196 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I dos antes. Respecto de algunos de estos músculos se ofrecen procedimientos adicionales o se sugieren modalidades de sostén. Aun cuando las técnicas de deslizamiento antes descritas son de muy simple aplicación, son extremadamente efectivas para la atención de mucho de lo que se encuentra en la musculatura cervical posterior. Por otra parte, la liberación de la presión en puntos gatillo, el estiramiento y otras técnicas pueden utilizarse para tratar contracturas y otras disfunciones descubiertas durante los pasos del deslizamiento. esplenio (corte) semiespinoso de la cabeza complejo menor (corte) esplenio (corte) Semiespinoso de la cabeza (Figuras 11.33, 11.34) Inserciones: Apófisis articulares de C3 (C4)-C7 y apófisis transversas de T1-T6 (T7) hasta la zona limitada por las líneas nucales superior e inferior. Inervación: Ramos dorsales de los nervios cervicales. Tipo muscular: Postural (tipo 1), se acorta cuando se tensa/somete a esfuerzo. Función: Extensión cefálica; existe controversia acerca de su papel en la rotación y la flexión (Simons et al. 1998). Sinergistas: Complejo menor, músculos suboccipitales, trapecio superior, esplenio de la cabeza. Antagonistas: Flexores de la cabeza, en especial el recto anterior menor de la cabeza y fibras anteriores del esternocleidomastoideo. rotadores cervical transverso multífidos cervicales iliocostal del cuello (retrotraído) Figura 11.33 La dirección de las fibras y la profundidad de la presión necesaria para palpar bandas tensionales en la región cervical posterior ofrecen indicios para la identificación de bandas tensionales. Indicaciones terapéuticas ● Cefalea en banda alrededor de la cabeza y en la región ocular. ● Pérdida de flexión de cabeza y cuello. ● Restricción de la rotación (posible). Semiespinoso de la nuca Inserciones: Apófisis transversas de T1-T5 (T6) a apófisis espinosas de C2-C5. Inervación: Ramos dorsales de los nervios cervicales. Tipo muscular: Postural (tipo 1), se acorta cuando se tensa/somete a esfuerzo. centro del semiespinoso de la cabeza localización 3 (superficial) Función: Unilateralmente flexiona el cuello hacia el mismo lado y rota contralateralmente la columna cervical; bilateralmente es extensor de la columna vertebral. Sinergistas: Para la rotación del cuello: esplenio cervical y elevador de la escápula contralaterales, y multífidos y rotadores ipsolaterales. Para la extensión del cuello: esplenio del cuello, cervical transverso, semiespinoso de la cabeza, elevador de la escápula, multífidos. Antagonistas: Para la extensión del cuello: músculos cervicales anteriores, incluidos los músculos infrahioideos y prevertebrales. multífidos localización 3 (profunda) Figura 11.34 La localización de puntos gatillo en el semiespinoso de la cabeza y los multífidos se superpone, pero sus patrones de referencia son notablemente diferentes. 3. Aplic. clínica 085- 236 29/9/06 15:55 Página 197 LA REGIÓN CERVICAL 197 Indicaciones terapéuticas: Cefalea (especialmente cervicogénica). Flexión reducida de cabeza y cuello. ● Posiblemente, otros movimientos restringidos y dolorosos. ● ● Notas especiales Los músculos semiespinosos son poderosos extensores de la cabeza y el cuello. Comprenden la segunda y la tercera capas musculares en la mitad medial superior de la nuca y la tercera y cuarta capas en la mitad medial inferior, donde son cubiertos por los esplenios. La inserción occipital del semiespinoso de la cabeza, grande y gruesa, se confunde a menudo con el tendón del trapecio, que es más delgado y la cubre. El trapecio y el semiespinoso de la cabeza atrapan entre ambos el nervio occipital mayor de Arnold, que usualmente pasa a través de ellos en su camino a inervar el cuero cabelludo con ramas sensoriales (Simons et al. 1998, pág. 455). Este nervio también aporta ramas motoras al mismo semiespinoso de la cabeza. El semiespinoso de la cabeza puede estar dividido por una o más inscripciones tendinosas que separan a las fibras, que tienen zonas de placas terminales separadas. Debido a la diferente longitud de las fibras, los puntos gatillo se distribuirán ampliamente a todo lo largo de la región cervical posterior. Las técnicas de deslizamiento antes descritas evaluarán la mitad superior de los semiespinosos tanto de la cabeza como de la nuca, si bien en algunas áreas se encuentran en las capas tercera y cuarta, lo que hace más difícil distinguirlos. Además de las técnicas de deslizamiento puede utilizarse la fricción transversa unidireccional (presión en forma de chasquido cruzando las fibras en una dirección; véanse músculos espinosos más adelante en este mismo capítulo) en tanto se tenga cuidado de no ejercer impacto sobre las apófisis espinosas. Se sugiere para esta región la elongación de los tejidos, consecutiva a las técnicas de deslizamiento y el estiramiento en el hogar. Esplenios (Figuras 11.35, 11.36) Inserciones: Esplenio de la cabeza: mitad inferior del ligamento de la nuca, apófisis espinosas y ligamentos supraespinosos de las 4 vértebras cervicales inferiores y las 3 a 4 vértebras torácicas superiores, que cursa en diagonal a la apófisis mastoides y el hueso occipital (inmediatamente más profundo que el ECM). Esplenio del cuello: Apófisis espinosas de T3-T6, que cursan en diagonal a las apófisis transversas de las 2 o 3 vértebras cervicales superiores. Inervación: Ramos dorsales de los nervios cervicales medio e inferior (variando de C1 a C6). Tipo muscular: Postural (tipo 1), se acorta cuando se tensa. Función: Extensión de la cabeza y el cuello; rotación y flexión (cuestionable respecto del esplenio de la cabeza) ipsolaterales de cabeza y cuello. Sinergistas: Para la extensión: grupo cervical posterior, en particular los músculos semiespinosos. semiespinoso de la cabeza esplenio de la cabeza esplenio del cuello elevador de la escápula esplenio del cuello Figura 11.35 Las bandas diagonales de los esplenios son fácilmente identificables cuando se produce el deslizamiento sobre el surco laminar, ya que no hay otros músculos que presenten fibras en dirección similar. Para la rotación: ECM, trapecio, semiespinoso de la cabeza, rotadores y multífidos contralaterales y elevador de la escápula ipsolateral. Antagonistas: De la extensión: ECM, músculos prevertebrales y músculos hioideos. De la rotación: ECM, trapecio, semiespinoso del cuello, rotadores y multífidos ipsolaterales y elevador de la escápula contralateral. Indicaciones terapéuticas ● ● ● ● «Cuello rígido». Dolor producido por la rotación. Cefalea y particularmente dolor ocular. Visión borrosa. Notas especiales Con frecuencia los esplenios se distinguen en la segunda capa de los músculos cervicales posteriores como una banda diagonal que yace en el surco laminar, corriendo desde la línea media inferior de la región cervical hasta las apófisis 3. Aplic. clínica 198 085- 236 29/9/06 15:55 Página 198 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I esplenio de la cabeza esplenio del cuello PG superior PG inferior Figura 11.36 Patrones combinados de zonas de referencia destinatarias de puntos gatillo esplenios. transversas cervicales superiores y las apófisis mastoides, inmediatamente por debajo de la cara posterior de la fijación del esternocleidomastoideo. A menudo los esplenios (más el de la cabeza que el del cuello) pueden ser palpados durante las técnicas de deslizamiento antes descritas, al deslizarse el pulgar en sentido caudal sobre la segunda (a veces la tercera) franja de la lámina, dado que los dos músculos descansan directamente bajo la piel de esta zona y no quedan ocultos por otras fibras musculares. La inserción craneana del esplenio de la cabeza cruza la sutura que se encuentra entre los huesos temporal y occipital inmediatamente por detrás de la mastoides. Como señalan Upledger y Vredevoogd (1983), la contracción del esplenio de la cabeza hace que la porción escamosa del hueso temporal rote posteriormente, en tanto se produce la rotación interna de la porción petrosa. La compresión de la sutura occipitomastoidea, afirman, puede contribuir a la instalación de una amplia variedad de síntomas, entre ellos cefalea, dislexia, síntomas gastrointestinales y problemas de personalidad. Las fijaciones craneanas se estudian junto con la región suboccipital, más adelante en este mismo capítulo. La cefalea (dolor del vértex cefálico) y el dolor de cuello, así como la visión borrosa, pueden ser resultado de la actividad de puntos gatillo en el esplenio de la cabeza (Simons et al. 1998). La cefalea con presión ocular «explosiva» es una queja frecuente, por lo que deben descartarse el glaucoma y otras patologías oftálmicas además de atender los puntos gatillo dentro de éstos y otros músculos cervicales y craneales. Las corrientes de aire y el viento frío en el cuello tienden a activar los puntos gatillo en estos dos músculos. Las disfun- ciones de las articulaciones cervicales se asocian a menudo con los esplenios, particularmente las de C1 y C2. Técnicas de TNM para los tendones de los esplenios La zona central de los vientres de los esplenios es atendida mediante las técnicas de deslizamiento previamente señaladas. Sus inserciones craneanas son tratadas en consonancia con la evaluación suboccipital. Sin embargo, las inserciones vertebrales pueden ser evaluadas aquí mediante un procedimiento especial que permita colocar el pulgar a mayor profundidad que el trapecio y directamente sobre una porción de las inserciones vertebrales. Raymond Nimmo denominaba este procedimiento la «técnica del tirabuzón» (Chaitow, 1996a). ● No debe aplicarse presión hasta que la mano esté en posición correcta y la cabeza haya rotado. ● Los dedos de la mano derecha rodean la base de la nuca, como el cuello de una camisa (nivel C6-C7). ● El pulgar derecho se coloca anteriormente respecto del trapecio y posteriormente respecto de las apófisis transversas cervicales inferiores, señalando en sentido caudal. ● La mano izquierda es utilizada para rotar la cabeza en sentido ipsolateral, es decir, hacia el lado tratado (Figura 11.37A). ● Cuando la mano izquierda rota la cabeza, la derecha debería rotar con el cuello como si estuviese adherida a la base de la nuca. 3. Aplic. clínica 085- 236 29/9/06 15:55 Página 199 LA REGIÓN CERVICAL A 199 ● Situado el pulgar inmediatamente al lado de las apófisis espinosas, la presión se dirige hacia el techo. ● Se aplica continuamente la presión apropiada, durante 8 a 12 segundos; si se encuentran puntos gatillo activos, esto provocará a menudo un patrón de referencia. ● El pulgar presionará sobre los tendones de los esplenios de la cabeza y el cuello superficialmente. ● Al repetirse la técnica de liberación de presión el pulgar debe hundirse luego más profundamente en el bolsillo (en sentido caudal). ● Cuando las fibras tensionadas interrumpen los movimientos del pulgar en sentido caudal, la presión estática leve a moderada puede producir una mayor relajación del tejido circundante y permitir que el pulgar se deslice aún más caudalmente sobre la columna vertebral. Este paso también puede tratar una pequeña porción del romboides menor, el serrato posterosuperior, los semiespinosos de cabeza, cuello y tórax, el espinoso del cuello, los multífidos y rotadores, dado que estos músculos se fijan a la lámina de esta zona. ● Si hay dolor a la palpación, repítase en una única sesión todo el proceso de 3 a 4 veces. ● Este paso ayudará a restaurar la rotación cervical, así como a reducir la tracción hacia un lado de las apófisis transversas de C1-C3. ● El tejido circundante también puede ser tratado ajustando la posición del pulgar y la dirección de su presión. Espinosos de la cabeza y cervical B C Figura 11.37 El pulgar se desliza dentro de un «bolsillo» formado por delante del trapecio, posteriormente a las apófisis transversas, palpando directamente una porción de los esplenios inferiores. Inserciones: Apófisis espinosas de C7-T2 y porción inferior del ligamento de la nuca hasta las apófisis espinosas (cervicales) de C2-C4 o fusión (cefálica) con el semiespinoso de la cabeza. Inervación: Ramos dorsales de los nervios espinales (C2-T10). Tipo muscular: Postural (tipo 1), se acorta cuando se estresa, hiperactividad, etc. Función: Flexiona lateralmente la columna vertebral hacia el mismo lado; bilateralmente la extiende. Sinergistas: Para la flexión lateral: grupo de los longissimus (complejo menor y cervical transverso), semiespinoso del cuello, esplenio del cuello, iliocostal del cuello. Para la extensión: grupo cervical posterior. Antagonistas: Para la flexión lateral: fibras contralaterales del mismo músculo y fibras contralaterales de sus sinergistas. Para la extensión: grupo prevertebral. Indicaciones terapéuticas ● Este movimiento rotatorio «abrirá el bolsillo» al acortar pasivamente las fibras del trapecio superior en tanto se angula el pulgar hacia el pezón contralateral y contra la superficie lateral de las apófisis espinosas. ● El pulpejo del pulgar presiona hacia arriba mientras el pulgar derecho se desliza en el «bolsillo» que se ha formado anteriormente al trapecio. ● Si la zona no permite la penetración o si la presión del pulgar produce una molestia más que moderada, se aplicará una leve presión sostenida a la «boca» del bolsillo, hasta que los tejidos se relajen lo suficiente como para deslizarse aún mas hacia dentro (Figura 11.37 B, C). ● ● Incapacidad para flexionar completamente el cuello. Pérdida de amplitud del movimiento en flexión late- ral. Notas especiales Los músculos espinosos representan las fibras localizadas más centralmente de tres columnas musculares comúnmente conocidas como grupo erector de la columna. Los componentes longissimus (de la cabeza, del cuello, torácico, respectivamente complejo menor, cervical transverso, dorsal largo) se ubican en una zona intermedia, en tanto el iliocostal ejerce 3. Aplic. clínica 200 085- 236 29/9/06 15:55 Página 200 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I la influencia más lateral sobre la situación del torso y la columna vertebral. El músculo espinoso cervical está ausente a menudo y el espinoso de la cabeza sólo ocasionalmente se encuentra presente; en tal caso, por lo general se fusiona en cierto grado con el semiespinoso de la cabeza (Gray´s anatomy, 1995). Cuando estos músculos existen añaden volumen a la masa de fibras musculares laminares inmediatamente laterales a las apófisis espinosas, a las que se llega en la primera franja de deslizamientos aplicados al surco laminar cervical. TNM para los músculos espinosos ● Repítanse los pasos deslizantes en el surco laminar mientras se incrementa la presión (de ser lo adecuado) con el objeto de penetrar en los músculos espinosos, que yacen profundamente respecto de los músculos semiespinosos. ● Cuando se desencadena dolor a la palpación por puntos gatillo o contracturas se harán exámenes individualizados y se aplicarán las liberaciones apropiadas, como compresión estática, técnicas de energía muscular y liberación posicional. ● En tanto no haya evidencias de inflamación, en tejidos de calidad más fibrótica puede aplicarse una fricción pellizqueante transversal. ● Para aplicar estas técnicas se usan las puntas de los dedos de la mano contralateral (las uñas deben estar cortadas). ● La mano atraviesa la nuca, con las puntas de los dedos buscando la lámina del lado opuesto. ● Evitando el contacto con las apófisis espinosas, las puntas de los dedos chasquean transversalmente a través de las fibras, como si pulsaran la cuerda de una guitarra. ● La fricción transversal pellizqueante se aplica repetidamente a la mayoría de las fibras fibróticas, que son elongadas luego mediante estiramiento. ● El microtraumatismo de los tejidos es un resultado casi seguro de este tratamiento, y requiere atención apropiada para evitar molestias posterapéuticas excesivas. ● Pueden utilizarse aplicaciones de hielo, tanto inmediatamente después del tratamiento como en el hogar, junto con la elongación activa de los músculos implicados, efectuada con cuidado. ● Los métodos de movimiento activo pueden seguir inmediatamente a la sesión terapéutica y deben añadirse asimismo para su uso en casa. Complejo menor (longissimus de la cabeza) Inserciones: Apófisis transversas de T1-T5 y apófisis articulares de C4-C7 al borde posterior de la apófisis mastoides. Inervación: Ramos dorsales de los nervios espinales. Tipo muscular: Postural (tipo 1), se acorta cuando se estresa. Función: Rotación ipsolateral de la cabeza, flexión lateral de la cabeza al mismo lado y extensión de la cabeza cuando se activa a ambos lados. Sinergistas: Semiespinoso de la cabeza, espinoso de la cabeza, cervical transverso. Antagonistas: Fibras de sus sinergistas contralaterales. Cervical transverso (longissimus del cuello) Inserciones: Apófisis transversas de T1-T5, ascendiendo a las apófisis transversas de C2-C6. Inervación: Ramos dorsales de los nervios espinales. Tipo muscular: Postural (tipo 1), se acorta cuando se tensa. Función: Flexión lateral y rotación ipsolateral del cuello; bilateralmente extiende el cuello. Sinergistas: Semiespinosos de la cabeza y del cuello, iliocostal cervical, complejo menor y cervical transverso, espinoso del cuello. Antagonistas: Fibras de sus sinergistas contralaterales. Indicaciones terapéuticas en los músculos longissimus ● Pérdida de amplitud del movimiento en flexión y rota- ción. ● Dolor detrás de la región auricular y por debajo o dentro de ella, en la región ocular y en la parte baja del cuello (patrón de referencia de puntos gatillo). Notas especiales Los músculos longissimus constituyen la columna vertical intermedia de tensión muscular que yergue torso y cabeza. La fijación craneana del complejo menor está en un plano más profundo que el esplenio de la cabeza y el esternocleidomastoideo. Por lo general, presenta una inscripción tendinosa que lo atraviesa, de modo que sus fibras superiores e inferiores tendrían placas terminales separadas y por consiguiente dos localizaciones para la potencial formación de puntos gatillo centrales. Las fibras de los músculos longissimus se tratan por medio de las técnicas de deslizamiento y fricción transversal mencionadas en esta sección. La fijación occipital se trata mediante las técnicas suboccipitales señaladas más adelante en pág. 205. Pueden hacerse aplicaciones de hidroterapia adecuadas a la situación de los tejidos, así como aplicarse técnicas de estiramiento, tanto en la sesión terapéutica como en casa. Iliocostal del cuello Inserciones: Porción superior de los ángulos de las costillas 3ª a 6ª a los tubérculos posteriores de las apófisis transversas de C4-C6. Inervación: Ramos dorsales de los nervios cervicales inferiores (C6-C8). Tipo muscular: Postural (tipo 1), se acorta cuando se tensa. Función: Flexión lateral de la columna vertebral y, cuando se activa bilateralmente, extensión de la columna vertebral. Sinergistas: Para la extensión: Esplenio del cuello, semiespinoso cervical, cervical transverso. Para la flexión lateral: Escalenos, recto anterior mayor de la cabeza, largo del cuello 3. Aplic. clínica 085- 236 29/9/06 15:55 Página 201 LA REGIÓN CERVICAL Antagonistas: Fibras contralaterales de los escalenos, recto anterior mayor de la cabeza, largo del cuello y fibras del iliocostal cervical contralateral. Notas especiales Los músculos iliocostales constituyen la columna vertical más lateral de los músculos de la espalda. Se extienden segmentariamente desde las fijaciones más caudales del grupo erector de la espina en el sacro, la cresta ilíaca y la fascia toracolumbar hasta las vértebras cervicales. Si bien no hay fibras que cubran todo el trayecto, estos segmentos operan dinámicamente para erguir la columna vertebral. Aun cuando el iliocostal no se fija al cráneo, ejerce influencia sobre el posicionamiento craneano a través de su fijación a la columna cervical. Las fibras del iliocostal del cuello son influenciadas por los deslizamientos más laterales en la lámina cervical posterior, con el pulgar a lo largo de la cara posterior de las apófisis transversas. Otras aplicaciones del deslizamiento y de la fricción transversa se utilizan en posición prona, lo que se detalla más adelante en esta misma sección. 201 Función: Cuando se contraen a un lado producen rotación contralateral; cuando lo hacen a ambos lados, extienden la columna vertebral. Sinergistas: Multífidos, semiespinosos del cuello. Antagonistas: Las fibras contralaterales equiparables de los rotadores, así como los multífidos contralaterales y semiespinoso del cuello. Indicaciones terapéuticas ● Dolor y dolor a la palpación en segmentos vertebrales asociados. ● Dolor a la presión o golpeteo aplicados a las apófisis espinosas de vértebras asociadas. Notas especiales cia). Los músculos multífidos y rotadores constituyen la capa más profunda de los músculos cervicales posteriores y son responsables del control fino de la rotación de las vértebras. Existen a todo lo largo de la columna vertebral; los multífidos se fijan además ampliamente al sacro, luego de hacerse apreciablemente más gruesos en la región lumbar. A menudo, estos músculos se asocian con segmentos vertebrales que son de difícil estabilización; cuando hay escoliosis deben ser abordados a través de la columna. Las molestias o el dolor provocados por la presión o el golpeteo aplicados a las apófisis espinosas de vértebras asociadas, una prueba utilizada para la identificación de articulaciones vertebrales disfuncionales, también indican con frecuencia el compromiso de multífidos y rotadores. En los rotadores, los puntos gatillo tienden a producir referencias bastante localizadas, mientras que los puntos gatillo de los multífidos producen referencias locales y a la región suboccipital, el borde medial de la escápula y el vértice del hombro. Estos patrones de referencia locales (en ambos casos) y a distancia (en el caso de los multífidos) continúan expresándose en toda la longitud de la columna vertebral. De hecho, los niveles vertebrales inferiores de los multífidos pueden enviar referencias también a las caras anteriores de tórax o abdomen. Además del nivel máximo de profundidad de las técnicas de deslizamiento sugerido antes respecto del surco laminar cervical (cuando sea lo adecuado), las fibras pueden ser tratadas mediante presión digital sostenida, como la usada en la liberación de la presión en puntos gatillo. A menos que esté contraindicado, la hidroterapia de contraste (alternando aplicaciones de calor y frío) puede aplicarse varias veces durante cortos intervalos (10 a 15 segundos), lo que a menudo libera en profundidad los músculos suprayacentes, de manera que estos tejidos más profundos puedan palparse con mayor facilidad. Rotadores largo y corto Interespinosos Inserciones: De las apófisis transversas de cada vértebra a las apófisis espinosas de la segunda (largo) y la primera (corto) vértebras hacia arriba (finalizando en C2). Inervación: Ramos dorsales de los nervios espinales. Tipo muscular: Postural (tipo 1), se acorta cuando se tensa/somete a esfuerzo. Inserciones: Conectan las apófisis espinosas de vértebras contiguas, uno a cada lado del ligamento interespinoso, en las regiones cervical y lumbar. Inervación: Ramos dorsales de los nervios espinales. Tipo muscular: Postural (tipo 1), se acorta cuando se tensa/somete a esfuerzo. Multífidos Inserciones: De las apófisis articulares de C4-C7 estos músculos atraviesan las vértebras C2 y C4 y se fijan a las apófisis espinosas de vértebras más altas. Inervación: Ramos dorsales de los nervios espinales. Tipo muscular: Postural (tipo 1), se acorta cuando se tensa/somete a esfuerzo. Función: Cuando se contraen a un lado producen flexión ipsolateral y rotación contralateral; bilateralmente extienden la columna vertebral. Sinergistas: Para la rotación: Rotadores, semiespinoso cervical, escalenos, recto anterior mayor de la cabeza, largo del cuello. Antagonistas: Las fibras contralaterales equiparables de los multífidos, así como rotadores contralaterales, semiespinoso del cuello, escalenos, recto anterior mayor de la cabeza, largo del cuello. Indicaciones terapéuticas ● Inestabilidad crónica de segmentos vertebrales asocia- dos. ● ● ● ● Flexión cervical reducida. Rotación restringida (a veces dolorosa). Dolor suboccipital (zona de referencia). Dolor del borde vertebral escapular (zona de referen- 3. Aplic. clínica 202 085- 236 29/9/06 15:55 Página 202 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I Función: Extienden la columna vertebral. Sinergistas: Todos los músculos posteriores y en particular los multífidos, rotadores e intertransversos. Antagonistas: Flexores de la columna vertebral. Indicaciones terapéuticas Dolor a la palpación entre las apófisis espinosas. Pérdida de flexión cervical. ● ● Notas especiales Los músculos interespinosos se encuentran en las regiones cervical y lumbar y en ocasiones en los extremos del segmento torácico. En la región cervical se extienden a veces por encima de dos vértebras (Gray´s anatomy, 1995). TNM en los interespinosos Se coloca la punta de un dedo índice entre las apófisis espinosas de C2 y C3. Se aplica una presión leve o una fricción transversal suave para examinar los tejidos que conectan las apófisis espinosas de vértebras contiguas. Este proceso se aplica con suavidad a cada músculo interespinoso de la región cervical. El cuello puede ser colocado en flexión pasiva, de manera que se separen ligeramente las apófisis espinosas y se cree un poco más de espacio para la palpación. Los tejidos examinados son el ligamento supraespinoso, el ligamento interespinoso y los músculos interespinosos. En la región cervical, el ligamento supraespinoso se modifica para formar el ligamento de la nuca. Sugerimos que el uso de la pequeña barra de presión biselada no es apropiado en la región cervical debido a la vulnerabilidad de la arteria vertebral en la región suboccipital y a la naturaleza altamente móvil de las vértebras cervicales en general. Esta herramienta puede ser empleada en las regiones torácica y lumbar, pero las puntas de los dedos son más seguras, y suficientes, para el tratamiento de la región cervical. Intertransversos Inserciones: Pares anterior y posterior de músculos bilaterales, que unen las apófisis transversas de vértebras contiguas. Inervación: Ramos dorsales y ventrales de los nervios espinales. Tipo muscular: No establecido. Función: Flexión lateral de la columna vertebral. Sinergistas: Interespinosos, rotadores y multífidos. Antagonistas: Flexores espinosos del lado contralateral. Indicaciones terapéuticas ● Segmentos cervicales restringidos en flexión lateral. Notas especiales Estos músculos cortos y de posición lateral actúan lo más probablemente como músculos posturales que estabilizan las vértebras adyacentes durante el movimiento de la columna espinal como un todo. El patrón de movimiento de los intertransversos se desconoce, pero se supone que producen fle- Cuadro 11.10 Movilización vertebral utilizando movilización con movimiento (MCM) Brian Mulligan (1992), un fisioterapeuta neocelandés, describió una serie de procedimientos de movilización extremadamente efectivos, con técnicas de movimiento de las articulaciones vertebrales. En este resumen sólo se detallan las relacionadas con la columna cervical, aun cuando son aplicables los mismos principios cualquiera sea la región en que se empleen. Mulligan recomienda enfáticamente estudiar el trabajo de Kaltenborn (1985) referido a la movilización de articulaciones, en particular lo relacionado con la sensación final (véase Capítulo 13). Estos métodos de movilización se conocen como «deslizamientos apofisarios naturales sostenidos» (DANS). Se los emplea para mejorar la función cuando se experimentan restricción o dolor a la flexión, extensión, flexión lateral o rotación de la columna cervical, usualmente desde C3 y más abajo. (Existen otras variantes más especializadas de estas técnicas para las vértebras cervicales superiores, que no se describen en este texto). A fin de aplicar estos métodos a la columna vertebral es esencial que el profesional tenga conciencia de las angulaciones de las facetas de estos segmentos a tratar. Se los presenta en la sección de este capítulo dedicada a los aspectos estructurales. Debe recordarse que en C3 a C7 dichas angulaciones descansan en un plano angulado hacia los ojos. La rotación de las cinco vértebras cervicales inferiores, por consiguiente, sigue los planos facetados y no la horizontal (Kappler, 1997; Lewit, 1985). Notas acerca de los deslizamientos apofisarios naturales sostenidos (DANS) En su mayoría, los deslizamientos apofisarios naturales sostenidos dan comienzo con el paciente soportando su peso, usualmente en posición sedente. ● ● Se trata de movimientos de traslación activamente llevados a cabo por el paciente en dirección de la restricción, mientras el profesional sostiene pasivamente una zona (en la columna cervical, el segmento inmediatamente craneal a la restricción). ● En la columna cervical el sentido de la traslación se dirige casi siempre hacia delante, a lo largo del plano de la articulación facetada, es decir, hacia los ojos. ● En ninguna de las aplicaciones de DANS debe experimentarse dolor, si bien puede esperarse cierta rigidez/molestia residual al día siguiente, tal como sucede en la mayor parte de los abordajes de movilización. ● En algunos casos, además de mover activamente la cabeza y el cuello en dirección de la restricción mientras el profesional mantiene la traslación, es útil que el paciente aplique una «sobrepresión» en que se emplea una mano para reforzar el movimiento hacia la barrera de restricción. ● Se menciona al paciente que en ningún momento debe experimentar dolor y que en caso de aparecer éste deben interrumpirse todos los esfuerzos activos. ● El dolor podría experimentarse por las causas siguientes: 1. el plano facetado puede no haber sido correctamente seguido 2. puede haberse seleccionado para la traslación el segmento incorrecto 3. la fuerza con que el paciente puede estar intentando el movimiento hacia la barrera puede ser excesiva. ● Si se logra un movimiento indoloro a través de una barrera de restricción previa en tanto se sostiene la presión, se efectuará el procedimiento varias veces más. 3. Aplic. clínica 085- 236 29/9/06 15:55 Página 203 LA REGIÓN CERVICAL 203 Cuadro 11.10 (Continuación) Debe surgir una mejoría funcional instantánea y duradera. El uso de estos métodos de movilización se potencia con la normalización de las restricciones en tejidos blandos y de la musculatura acortada alcanzada mediante TNM, TLM, TEM, etc. ● ● Tratamiento de la rotación cervical limitada o del dolor a la rotación ● El paciente está sentado, con el profesional de pie detrás de él. ● Los segmentos restringidos se habrán identificado mediante los métodos palpatorios normales. ● El profesional coloca la cara medial de la falange distal de un pulgar contra la apófisis espinosa de la vértebra, cranelmente respecto de la vértebra disfuncional. ● Este contacto contra la punta de la apófisis espinosa actúa como «cojín» al colocar el otro pulgar contra la cara lateral del primer pulgar, reforzando el contacto. ● Las manos del profesional descansan sobre la cara lateral del cuello. ● El profesional desliza la apófisis espinosa a lo largo de su plano articulatorio (hacia los ojos), hasta que haya cesado la inercia (se notará un pequeño grado de traslación o deslizamiento). La «fuerza» utilizada es aplicada por el pulgar sobreimpuesto, no por el que hace contacto con la apófisis espinosa, el cual actúa como cojín para evitar molestias en la punta de la apófisis espinosa. ● El deslizamiento/la traslación sostenidos se mantienen hasta que el paciente gira la cabeza y el cuello en sentido de la restricción o el dolor. Este movimiento debe ser indoloro y de gran amplitud. Respecto de que una apófisis espinosa incorrecta sea la que está recibiendo la traslación apropiada dice Mulligan: «Recuérdese intentar más de un nivel (segmentario) si la primera elección ha sido dolorosa. Existe una tendencia a localizar la apófisis espinosa que se encuentra debajo de la apropiada, o por lo menos ése ha sido a menudo mi caso». ● Si sigue habiendo dolor o si la amplitud no ha aumentado en forma indolora, el profesional debe volver a controlar e identificar el segmento correcto, repitiendo el proceso. ● Cuando la rotación está siendo efectuada por el paciente, las manos del profesional siguen el movimiento, de manera que el ángulo de la traslación sea constante. ● Si se logra una nueva amplitud, se la debe mantener por varios segundos antes de retornar a la posición inicial y repetir el proceso varias veces. Mecanismos idénticos se usan para el tratamiento de las restricciones en la flexión lateral, la flexión y la extensión. El deslizamiento/la traslación hacia delante se mantienen cuando el movimiento es activamente introducido por el paciente, con todas las precauciones y recomendaciones ya mencionadas. Es importante recordar que al alcanzar la flexión completa el sentido del deslizamiento debe ser más o menos horizontal (siempre hacia los ojos) y durante la extensión, más vertical. Mulligan recuerda al lector que asegure que se mantiene la amplitud extrema durante varios segundos antes del retorno a la posición neutra, y que el deslizamiento/la traslación deben mantenerse hasta que se reasuma la posición neutra. Se tendrá aún una cautela adicional en relación con la disfunción de la extensión, porque al introducirse merced a esta última la aproximación de las apófisis espinosas se hace más difícil la localización del contacto. Manifiesta Mulligan que «esto es especialmente válido si el cuello tratado es pequeño y los pulgares son de tamaño generoso. Es en este caso cuando los ´auto-DANS´ son maravillosos». Autotratamiento mediante DANS Figura 11.38 Movilización para la restricción de la rotación cervical con el método DANS. xión lateral. Las fibras también podrían extender la columna vertebral. Es difícil alcanzar estos músculos; los intentos por palparlos pueden poner en peligro a los nervios cervicales, que abandonan la columna cerca de la musculatura. Por otra parte, la arteria vertebral cursa entre cada par unilateral, por lo que debe evitarse la presión. La porción cervical de los inter- Mulligan sugiere el uso de una pequeña toalla de mano para abordar la apófisis espinosa, sosteniendo el paciente los extremos de la toalla para introducir una tracción hacia delante y en consecuencia un deslizamiento/traslación del segmento abordado. Al mismo tiempo se realiza lentamente el movimiento restringido. Hemos hallado que esto se logra aún más eficazmente si el paciente coloca sus manos detrás de la nuca, con un dedo medio (o índice) sobre la apófisis espinosa correcta (previamente identificada por el profesional y señalada al paciente). En el contacto inicial, el otro dedo medio (o índice) queda sobreimpuesto, y el paciente desliza el segmento hacia delante, en sentido ocular. Este proceso habrá sido explicado y mostrado por el profesional. Se efectúa entonces el movimiento restringido (flexión lateral, rotación, etc.), mientras se mantiene la traslación. Luego de haber alcanzado el extremo del movimiento en toda su amplitud, se sostiene la traslación hasta que el cuello reasuma una posición neutra. transversos puede ser elongada por flexión contralateral activa, en especial cuando se combina con rotación, como cuando se intenta tocar con la mandíbula el hombro ipsolateral. Elevador de la escápula (Figura 11.39) Inserciones: Desde las apófisis transversas de C1 y C2 y los tubérculos dorsales de C3 y C4 hasta el borde medial del 3. Aplic. clínica 204 085- 236 29/9/06 15:56 Página 204 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I elevador de la escápula Figura 11.39 El patrón referido al elevador de la escápula es una dolencia común que se suele confundir con el dolor del trapecio. omóplato, entre el ángulo superior y el extremo medial (raíz) de la espina escapular. Inervación: Nervios espinales C3 y C4 y nervio escapular dorsal (C5). Tipo muscular: Postural (tipo 1), se acorta cuando se tensa. Función: Eleva la escápula; resiste el movimiento hacia abajo de la escápula cuando el brazo o el hombro soportan un peso; rota la escápula medialmente para enfrentar hacia abajo la fosa glenoidea; asiste en la rotación del cuello hacia el mismo lado; actúa bilateralmente ayudando a la extensión cervical y quizás a la flexión lateral ipsolateral (Warfel, 1985). Sinergistas: Elevación/rotación medial de la escápula: Romboides. Estabilización del cuello: Esplenio del cuello, escaleno medio. Antagonistas: Para la elevación: serrato anterior, trapecio inferior, dorsal ancho. Para la rotación escapular: serrato anterior, trapecio superior e inferior. Para la extensión cervical: Largo del cuello, recto anterior mayor de la cabeza, recto anterior menor de la cabeza, recto lateral de la cabeza (Norkin y Levangie, 1992). una que se fija a la cara posterior del ángulo superior, en tanto la otra fusiona sus fibras anteriormente con el omóplato y la vaina fascial del serrato anterior (Gray´s anatomy, 1995, pág. 838; Simons et al. 1998). Entre ambas capas de la inserción proximal se encuentra a menudo una bolsa, que puede ser sitio de considerable dolor a la palpación. Las fijaciones en las apófisis transversas incluyen el escaleno medio, el esplenio del cuello y los intertransversos, que pueden abordarse al mismo tiempo que el elevador de la escápula mediante fricción transversa dirigida (unidireccional) o presión estática. Las fricciones mediales están contraindicadas, ya que podrían magullar el tejido contra las apófisis transversas subyacentes. Se tendrá la prudencia de estabilizar los dedos tratantes para evitar presionar las raíces nerviosas contra canales foraminales de borde agudo. La superficie anterior del ángulo superior, si bien con frecuencia es fuente de dolor profundo, por lo general es despreciada durante el tratamiento, a menos que se utilicen posiciones de acceso especiales. Estas fibras «soterradas» pueden tocarse/palparse directamente en posición supina, tal como se describe más adelante, así como en posición prona, como se muestra en la pág. 329, cuando se trata el elevador de la escápula en detalle junto con el hombro. Evaluación del acortamiento del elevador de la escápula ● El paciente se encuentra en posición supina, con el brazo del lado que se debe evaluar estirado, la mano supinada y el antebrazo apretado bajo las nalgas para ayudar a refrenar el movimiento del hombro/la escápula. ● El brazo contralateral del profesional se pasa por debajo al otro lado del cuello para sujetar el hombro del lado a evaluar, en tanto el antebrazo sostiene el cuello. ● La otra mano del profesional sostiene la cabeza. ● El antebrazo se usa para elevar el cuello en una flexión completa sin dolor (auxiliado por la otra mano). La cabeza se lleva completamente a flexión lateral y rotación contralaterales. Indicaciones terapéuticas ● Rigidez del cuello o pérdida de la amplitud de rotación cervical. ● Tortícolis. ● Alteraciones posturales, incluso hombros elevados y cabeza ladeada. ● El paciente indica el ángulo superior cuando dice sufrir molestias. Notas especiales Al descender por el cuello para fijarse al ángulo medial superior de la escápula, el elevador de la escápula usualmente lo hace en espiral. Se sabe que se divide en dos capas, Figura 11.40 Evaluación y tratamiento mediante TEM del elevador de la escápula derecho. 3. Aplic. clínica 085- 236 29/9/06 15:56 Página 205 LA REGIÓN CERVICAL ● Con el hombro sostenido caudalmente y la cabeza/el cuello en la posición descrita (cada uno en su barrera de resistencia), se estira el elevador desde ambos extremos. Si hay disfunción y/o el elevador de la escápula está acortado, el paciente describirá molestia en la fijación del borde medial superior del omóplato y/o dolor cerca de la apófisis espinosa de C2. ● La mano que se encuentra sobre el hombro puede empujar sobre éste suavemente en resorte, en sentido caudal. ● Si el elevador está acortado habrá con esta acción una sensación brusca, rígida, al modo de la madera. Si es normal, se sentirá ante la presión en resorte una sensación suave. TNM para el elevador de la escápula El paciente se halla en posición supina, con el brazo sobre la camilla. El profesional está sentado o de pie cranealmente respecto del hombro, con una mano colocada sobre la cara posterior de la escápula, tomando levemente su ángulo inferior y desplazándolo en sentido craneal. El desplazamiento correcto es imperativo. El hombro se eleva pasivamente (como en el encogimiento de hombros) y el omóplato se mueve hacia la cabeza hasta que su ángulo quede disponible para la palpación por los dedos de la mano tratante del profesional. Los pulpejos de los dedos se colocan sobre la cara anterior del ángulo medial superior, en tanto la mano estabilizadora continúa traccionando suavemente la escápula en sentido craneal (Figura 11.41). Por lo general, el trapecio se desplaza naturalmente hacia la camilla, pero si su inserción en la clavícula es ancha puede yacer sobre el ángulo escapular superior. Los dedos deben situarse todo el tiempo alrededor de la mayoría de las fibras anteriores del trapecio para tocar la cara anterosuperior de la escápula. La presión ejercida a través del trapecio no logrará los mismos resultados y podría irritar los puntos gatillo localizados en estas fibras. La palpación de la superficie anterior del ángulo superior evaluará la inserción de las fibras del elevador de la escápula, el serrato anterior y posiblemente una pequeña porción de los músculos subescapulares. En algunos Figura 11.41 Contacto directo con la cara anterior del ángulo superior del omóplato, donde se fija el elevador de la escápula. 205 casos, la angulación lateral de los dedos puede permitir (si bien es raro) el contacto con la inserción del omohioideo, pero es dudoso que el romboides menor se palpe medialmente. Si hay dolor a la palpación pueden utilizarse para el abordaje de estos tejidos vulnerables la presión estática o un masaje suave. En las inserciones a las apófisis transversas del elevador de la escápula, así como de otros tejidos que se fijan allí, pueden emplearse presión estática o fricción unidireccional aplicada lateralmente. El deslizamiento más lateral en el marco del tratamiento del surco laminar, ya presentado, también abordará fibras del elevador de la escápula (pág. 194). Tratamiento del elevador de la escápula mediante TEM (véase Figura 11.40) El tratamiento del elevador de la escápula mediante TEM aumenta la posibilidad de elongación de los músculos extensores que se fijan al occipital y la columna cervical superior. La posición descrita a continuación se usa para efectuar el tratamiento en el límite de la amplitud del movimiento fácilmente alcanzada, o bien cerca de dicho límite, dependiendo del grado de cronicidad, la que asimismo determina la magnitud del esfuerzo exigido (20-30%) y la duración de cada contracción (7 a 10 segundos o hasta 30 segundos). Cuanto más agudo sea el cuadro, menor será la resistencia ofrecida. ● El paciente se encuentra en posición supina, con el brazo del lado a evaluar estirado a un costado del tronco y la mano supinada. ● El profesional, de pie al extremo craneal de la camilla, pasa su brazo contralateral por debajo del cuello del paciente y lo reposa sobre su hombro ipsolateral, de manera que el antebrazo del profesional soporta el cuello. ● La otra mano del profesional sostiene y dirige la cabeza hacia el movimiento consecutivo (véase enseguida). ● El antebrazo del profesional eleva el cuello en flexión completa (auxiliado por la otra mano). La cabeza se lleva completamente a flexión lateral y rotación contralaterales. ● Con el hombro sostenido caudalmente por la mano del profesional y la cabeza/el cuello en completa flexión, flexión lateral y rotación (cada cual en su barrera de resistencia), se estira el elevador desde ambos extremos. Si hay disfunción y/o está acortado, el paciente describirá una marcada molestia en la inserción del borde medial superior del omóplato y/o dolor cerca de la apófisis espinosa de C2. ● Se solicita al paciente que devuelva la cabeza hacia la camilla y ligeramente al lado desde el cual se la giró, contra la resistencia estática del profesional, mientras éste resiste simultáneamente un leve encogimiento de hombros (al 20% de la fuerza disponible). ● Luego de la contracción isométrica y relajación completa durante 7 a 10 segundos, se quita la inercia al deprimir el hombro en sentido caudal con ayuda del paciente («Al espirar, estire su mano hacia sus pies»), en tanto el cuello se adapta a más flexión, flexión lateral y rotación (en el caso agudo) o se producen éstas (en caso de cronicidad). ● El estiramiento se mantiene durante por lo menos 20 segundos. 3. Aplic. clínica 206 085- 236 29/9/06 15:56 Página 206 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I recto posterior menor de la cabeza oblicuo superior de la cabeza recto posterior mayor de la cabeza arteria vertebral oblicuo inferior de la cabeza intertransversos oblicuo superior de la cabeza recto posterior menor de la cabeza triángulo suboccipital recto posterior mayor de la cabeza oblicuo inferior de la cabeza intertransversos Figura 11.42 A y B: Los suboccipitales, a menudo descritos como grupo, presentan cada uno una función única en los movimientos de la cabeza. ● Se tendrá precaución para evitar el sobreestiramiento de esta zona sensibilizada. Región suboccipital (Figura 11.42) Los rectos posteriores menor (RPMe) y mayor de la cabeza (RPMa) y los oblicuos superior (OSC) e inferior de la cabeza (OIC) (colectivamente llamados grupo suboccipital) realizan movimientos de sintonía fina que son vitales para el posicionamiento de la cabeza y contrarrestan los movimientos compuestos triples de la unidad funcional de la región cervical, más abajo. El grupo suboccipital, debido a sus inserciones, está a menudo directamente involucrado en el apiñamiento de las suturas craneanas y/o la disfunción del hueso temporal, pudiendo ejercer potencial influencia negativa sobre la función craneana. La contracción unilateral de los cuatro músculos produce una leve flexión lateral de la cabeza, con rotación cefálica ipsolateral asociada, acompañada de extensión: los tres movimientos compuestos de la unidad cervical superior (tipo II). La contracción bilateral de los cuatro músculos produce extensión del cráneo y traslación del cráneo hacia delante sobre el atlas. En cambio, cuando actúan solos cada uno de estos músculos produce individualmente un fino control de la estabilización o un movimiento del cráneo sobre el atlas o del atlas sobre el axis o retracción del tubo dural dentro del conducto vertebral (véase la exposición acerca del recto posterior menor de la cabeza en págs. 34 y 207). Sus funciones pueden ser apreciadas más completamente cuando se las observa desde arriba y desde el costado, ya que la vista posterior normal no expone por completo sus ángulos oblicuos y por consiguiente no permite observar su completa influencia como posicionadores de la cabeza. Sus papeles se explican luego individualmente. Tres de los cuatro músculos suboccipitales (todos excepto el RPMe) conforman el triángulo suboccipital. La arteria vertebral descansa relativamente expuesta en la cara inferior de este triángulo y debe evitarse cuando se aplican a esta zona presión o fricción, en particular cuando se estiran los tejidos. El importante nervio occipital mayor de Arnold cursa a través del vértice superior del triángulo antes de penetrar en los músculos semiespinoso de la cabeza y trapecio en su camino a inervar la parte posteroexterna del cráneo. El nervio puede penetrar también en el oblicuo inferior de la cabeza. Idealmente, la flexión (10º) y la extensión (25º) cefálicas se dan entre el hueso occipital y el atlas, así como la traslación de la cabeza sobre el atlas. El grado de rotación o flexión lateral es apenas leve, puesto que más sería indeseable en esta articulación particular, dado el riesgo de intrusión vertebral de la apófisis odontoides en la médula espinal. La arteria vertebral, que se encuentra en la cara superior de las masas laterales del atlas, también podría ser comprimida por movimientos excesivos de éste. El ligamento transverso retiene la apófisis odontoides en posición, mientras permite al atlas rotar alrededor de ella. El ligamento se articula con la cara posterior de la apófisis odontoides, en tanto el atlas se articula con su superficie anterior. La mecánica defectuosa de la cabeza/el cuello, como por ejemplo la postura cefálica adelantada, impone una elevada demanda a los músculos suboccipitales para el mantenimiento de la posición de la cabeza mientras comprimen simultáneamente el espacio en que operan, a menudo acortándose fisiológicamente en el proceso. Cuando los músculos suboccipitales albergan puntos gatillo, éstos se acompañan por lo general de disfunciones articulares de los tres niveles cervicales superiores (Simons et al. 1998). Todos los músculos suboccipitales, con excepción del oblicuo inferior de la cabeza, conectan el atlas o el axis con el cráneo, mientras que el inferior une atlas y axis. En tanto la función motora de estos músculos consiste principalmente en extender, trasladar y rotar la cabeza, entre sus disfunciones se cuenta la demasiado común postura cefálica adelantada. Algunos investigadores han demostrado que la disfunción de estos pequeños músculos en general y del RPMe en particular (con frecuencia como resultado de un latigazo) conduce a un marcado incremento en la percepción del dolor, así como a irritación refleja de otros músculos cervicales y de los músculos mandibulares (Hack et al. 1995; Hallgren et al. 1994; Hu et al. 1995). Una meta última de la compensación postural es mantener ojos y oídos en una posición aproximadamente nivelada. Cuando el cráneo está ro- 3. Aplic. clínica 085- 236 29/9/06 15:56 Página 207 LA REGIÓN CERVICAL tado posteriormente, el papel del grupo suboccipital en el mantenimiento de esta posición es fundamental. La postura cefálica adelantada implica un cráneo rotado posteriormente que luego ha sido traído a una posición en que ojos y oídos están nivelados con el horizonte. El espacio suboccipital está apiñado y los músculos, significativamente acortados, lo que a menudo conduce a la formación de puntos gatillo. Las contracturas asociadas con puntos gatillo pueden ayudar entonces a mantener la posición acortada sin excesivo consumo de energía. Los patrones dolorosos y los patrones biomecánicos disfuncionales asociados con puntos gatillo pueden dar lugar a modificaciones compensatorias en la unidad funcional inferior y estructuras aún más distantes. Hasta que estos músculos sean tenidos en cuenta y tratados, es improbable que los intentos por restaurar una postura equilibrada de la cabeza tengan completo éxito. De modo similar, atender sólo a estos músculos suboccipitales en el caso de una postura cefálica adelantada, en tanto se ignora el papel de otros tejidos cervicales, el pectoral menor, el diafragma, la porción superior del recto del abdomen y el posicionamiento de la pelvis, así como se ignoran las causas más amplias de desequilibrio postural, producirá en el mejor de los casos resultados de corto plazo. El papel propioceptivo de los músculos de la región suboccipital se relaciona de manera directa con el número de husos por gramo de músculo. Hay en promedio 36 husos/g en el RPMe y 30,5 husos/g en el RPMa, en comparación por ejemplo con 7,6 husos/g en el esplenio de la cabeza y apenas 0,8 en el glúteo mayor (Peck et al. 1984). McPartland y Brodeur (1999) sugieren que «la elevada densidad de husos musculares hallada en los músculos RPM de la cabeza indica que su valor... no se halla en su función motora, sino en su papel como ‘receptores propioceptivos’ de la columna cervical y la cabeza». Hallgren et al. (1994) sugieren que la lesión del RPMe, como ocurre en el latigazo, reduce su capacidad de aferencia propioceptiva en tanto que facilita la transmisión de impulsos desde una amplia variedad de nociceptores, lo que podría desarrollarse hasta producir un síndrome doloroso crónico (como la fibromialgia). La postura cefálica adelantada se presenta también en el volumen 2 de este texto, al explorar con mayor detalle las influencias provenientes de la porción inferior del cuerpo sobre la mecánica corporal general. Recto posterior menor de la cabeza (Figura 11.43) Inserciones: Parte medial de la línea nucal inferior en el hueso occipital y entre la línea nucal y el agujero magno al tubérculo del arco posterior del atlas. Inervación: Nervio suboccipital (C1). Tipo muscular: Postural (tipo 1), se acorta cuando se tensa. Función: Si bien en su mayoría los textos manifiestan que este músculo extiende la cabeza, investigaciones recientes (Greenman, 1997) han demostrado que se contrae durante la traslación cefálica y tensa una inserción de tejido conectivo (puente fascial) a la duramadre, lo que retrae el tubo dural y le impide plegarse sobre la médula espinal. El suboccipital 207 porción superior del semiespinoso de la cabeza Figura 11.43 Los patrones de referencia de los músculos suboccipitales y la porción superior del semiespinoso de la cabeza son similares. RPMe puede tener un pequeño papel en la extensión y traslación de la cabeza, pero su papel principal, como se señaló, parece ser propioceptivo más que motor. Sinergistas: En la extensión de la cabeza: Recto posterior mayor de la cabeza, oblicuo superior de la cabeza, semiespinoso de la cabeza, complejo menor. Antagonistas: Recto anterior mayor de la cabeza. Indicaciones terapéuticas ● ● ● ● Pérdida del espacio suboccipital. Dolor nucal profundo. Cefalea que afecta el lateral de la cabeza a los ojos. Puntos gatillo en los músculos suprayacentes. Notas especiales Investigaciones de Hack et al. (1995) han demostrado que una extensión de tejido conectivo une este músculo con la duramadre, lo que le otorga la potencialidad de ejercer influencia directa sobre las membranas, con particulares implicaciones en relación con la fluctuación del líquido cefalorraquídeo dada su situación cercana a la fosa craneal posterior y la cisterna magna. Podría ejercer influencia asimismo sobre el funcionamiento normal de la arteria vertebral y el nervio suboccipital, siendo posible que agravase cualquier hipertonía en la región. Una presentación más completa del recto posterior menor de la cabeza se encuentra en la pág. 34. Los investigadores de la Universidad de Maryland en Baltimore expresan: Al revisar la literatura, Becker (Upledger y Vredevoogd, 1983) se ha dedicado al tema de las relaciones funcionales entre los músculos voluntarios y las membranas durales, sugiriendo que los músculos voluntarios podrían actuar sobre las membranas durales por vía de la continuidad fascial al modificar la tensión sobre ellas, ejerciendo así una posible influencia sobre la presión del LCR. Nuestra observación, según la cual la contracción simulada del recto posterior menor de la cabeza (RPMe) flexiona el complejo membrana dural atlantooccipital posterior (AOP)-espi- 3. Aplic. clínica 208 085- 236 29/9/06 15:56 Página 208 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I nal y produce movimiento del LCR, sostiene la hipótesis de Becker... Durante la extensión de la cabeza la duramadre espinal es sometida a plegamiento, el cual se produce en su más alto grado en el área de la articulación atlantooccipital (Cailliet, 1991). Una posible función (motora) del músculo RPMe puede consistir en modular el plegamiento dural, ayudando así al mantenimiento de la circulación normal del LCR. Un traumatismo que produzca cambios atróficos del músculo RPMe puede interferir con este supuesto mecanismo (Hallgren et al. 1994). La observada transmisión de la tensión creada en la duramadre espinal a la duramadre craneal de la fosa craneal posterior se corresponde con la discontinuidad descrita entre las porciones espinal e intracraneana de la duramadre (Penfield y McNaughton, 1940). La cubierta dural de la fosa craneal posterior no sólo se ha descrito como inervada por nervios que emiten dolor (Kimmel, 1961), sino que también se ha demostrado que la presión aplicada a la duramadre de la fosa craneal posterior de pacientes neuroquirúrgicos induce dolor en la región de la base posterior del cráneo (Northfield, 1938). En consecuencia, podría postularse que la duramadre de la fosa craneal posterior puede ser alterada y hacerse sintomática si el músculo RPMe, actuando sobre ella, la tensiona en grado desacostumbrado. McPartland y Brodeur (1999) teorizan: Un ciclo patológico que involucra el RPMe, iniciado por lesión o disfunción somática crónica... conduce a la atrofia del RPMe... (que) puede irritar directamente las meninges por vía de la membrana atlantooccipital posterior, dando por resultado una eferencia propioceptiva reducida hacia centros más elevados. La falta de eferencia propioceptiva provoca una pérdida del equilibrio en posición de pie y vértigo cervical... dolor crónico... actividad refleja cervical y mandibular, que afectan en forma directa a la biomecánica de la región. Recto posterior mayor de la cabeza Inserciones: Desde la parte lateral de la línea nucal inferior en el hueso occipital y desde el hueso occipital inmediatamente inferior a la línea nucal hasta la apófisis espinosa de C2 (axis). Inervación: Nervio suboccipital (C1). Tipo muscular: Postural (tipo 1), se acorta cuando se tensa. Función: Rotación cefálica ipsolateral, extensión de la cabeza. Sinergistas: Para la rotación: Esplenio de la cabeza, esternocleidomastoideo contralateral. Para la extensión: Recto posterior menor de la cabeza (cuestionable), oblicuo superior de la cabeza, semiespinoso de la cabeza, complejo menor. Antagonistas: Para la rotación: Correspondientes contralaterales del oblicuo inferior de la cabeza y recto posterior mayor de la cabeza. Para la extensión: Recto anterior menor de la cabeza. Indicaciones terapéuticas ● ● ● ● Pérdida del espacio suboccipital. Dolor nucal profundo. Cefalea al costado de la cabeza y los ojos. Puntos gatillo en los músculos suprayacentes. Notas especiales Las personas que crónicamente colocan el cuello en flexión o extensión tensionan estos músculos de «control», estimulando el desarrollo de hipertonía y actividad de puntos gatillo. El dolor referido de puntos gatillo es de mala definición, irradiándose hacia el lateral de la cabeza, desde el occipital al ojo. Upledger y Vredevoogd (1983) expresan que la hipertonía bilateral de los rectos posteriores mayor y menor de la cabeza puede retardar la flexión occipital, mientras que la hipertonía unilateral puede producir torsión en la base del cráneo. La posibilidad de que tal torsión se produzca en la base del cráneo de un adulto es muy improbable una vez que se ha instalado la osificación de la sincondrosis esfenobasilar. En cambio, podría ocurrir en el cráneo de un lactante o un adulto joven, más maleable (Chaitow, 1999). Oblicuo superior de la cabeza Inserciones: Desde la superficie superior de las apófisis transversas de C1 hasta el hueso occipital, entre las líneas nucales superior e inferior. Inervación: Nervio suboccipital (C1). Tipo muscular: No establecido. Función: Extensión de la cabeza, flexión lateral mínima de la cabeza. Sinergistas: Para la extensión: Rectos posteriores menor (cuestionable) y mayor de la cabeza, semiespinoso de la cabeza, complejo menor. Para la flexión lateral mínima: Recto lateral de la cabeza. Antagonistas: Para la extensión: Recto anterior menor de la cabeza. Para la flexión lateral: Oblicuo superior de la cabeza contralateral y recto lateral de la cabeza contralateral. Indicaciones terapéuticas ● ● ● ● Pérdida del espacio suboccipital. Dolor nucal profundo. Cefalea al costado de la cabeza y los ojos. Atlas inestable, en particular flexión lateral del cráneo. Oblicuo inferior de la cabeza Inserciones: Apófisis espinosa de C2 a cara inferior y dorso de apófisis transversas de C1. Inervación: Nervio suboccipital (C1). Tipo muscular: No establecido. Función: Rotación ipsolateral del atlas (y por consiguiente del cráneo). Sinergistas: Para la rotación: Esplenio de la cabeza, ECM contralateral. Antagonistas: Para la rotación: Correspondientes contralaterales del oblicuo inferior de la cabeza, RPMa y esplenio de la cabeza, y ECM ipsolateral. Indicaciones terapéuticas ● Pérdida de rotación, como cuando se mira por encima del hombro. 3. Aplic. clínica 085- 236 29/9/06 15:56 Página 209 LA REGIÓN CERVICAL Dolor nucal profundo. Cefalea al costado de la cabeza y los ojos. ● Atlas inestable, en particular flexión lateral inferior con rotación. ● ● 209 Cuadro 11.11 Liberación de la base del cráneo. Notas especiales La Gray´s anatomy (1995) sugiere que el oblicuo superior y los dos músculos rectos son probablemente posturales, más que músculos fásicos, lo que tiene implicaciones respecto de su respuesta a la tensión, por cuanto es probable que con el paso del tiempo se acorten (Lewit, 1992). Estos dos músculos oblicuos transmiten al atlas una tracción lateral, y crean una base inestable para la cabeza. A menudo serán disfuncionales en conjunto contralateralmente. Es decir, el oblicuo superior de un lado y el inferior del opuesto serán acortados por un atlas inclinado y rotado. Puesto que la compensación por la unidad cervical funcional superior puede asociarse con cualquier distorsión que se dé en el resto de la columna vertebral, recomendamos el examen de la región suboccipital (y de la columna cervical) cuando se hallen distorsiones vertebrales más abajo en la columna. De igual modo, cuando se encuentra que la unidad superior es disfuncional, un completo examen vertebral puede revelar distorsiones asociadas. Cuando los tejidos de la región suboccipital son demasiado dolorosos a la palpación como para ser friccionados o cuando han de aplicarse técnicas craneales, deben preferirse a las que aparecen aquí las técnicas de liberación estática que se presentan en el Cuadro 11.11. La liberación de la base del cráneo puede emplearse asimismo antes de los pasos siguientes o después de ellos, y se recomienda como acompañante de la terapia craneomandibular, en especial cuando se observe una postura cefálica adelantada. TNM para el grupo suboccipital en posición supina (Figura 11.45) El profesional está sentado al extremo craneal de la camilla, con el paciente en posición supina. Las palmas del profesional acunan la parte posterior del cráneo y los dedos se adaptan al hueso occipital, con los pulpejos de los dedos descansando sobre la superficie inferior del hueso. Los primeros dos dedos de la mano tratante abordan un lado por vez, ya que la persona puede no tolerar que se traten ambos lados a un tiempo. Usualmente se palpa un espacio de media a una pulgada entre el reborde occipital y la primera vértebra (atlas). Esta área ejerce influencia sobre el balanceo y la inclinación de la cabeza y en consecuencia sobre la rotación craneana posterior. Los dedos tratantes se colocan inmediatamente laterales respecto de la línea media, en la parte inferior del hueso occipital, presionando sobre el músculo trapecio y su tendón. La presión estática ejercida durante 8 a 12 segundos puede ser seguida por fricción medial a lateral, directamente sobre la fijación del trapecio. De ser adecuado, una presión más profunda abordará el semiespinoso de la cabeza y el RPMe. Puesto que la fijación de este último a la duramadre puede ser frágil, se prefiere la presión estática a las técnicas friccio- Figura 11.44 Posiciones de las manos en la liberación de la base del cráneo. Esta técnica libera los tejidos blandos donde se fijan a la base craneal, y puede utilizarse antes o después de la evaluación suboccipital mediante TNM. ● El paciente se encuentra en posición supina y el profesional está sentado al extremo craneal de la camilla, con sus brazos descansando sobre la camilla y sostenidos por ésta. ● El dorso de las manos del profesional descansa sobre la camilla, con las puntas de los dedos señalando hacia el techo, como punto de apoyo sobre el cual el paciente descansa el occipital, de manera que la parte posterior del cráneo se encuentre sobre la palma del profesional. Las puntas de los dedos tocan los músculos suboccipitales, en tanto las superficies palmares de las puntas de los dedos (los pulpejos) palpan el occipital mismo. ● El paciente permite que la cabeza se apoye pesadamente, de modo que la presión contra la punta de los dedos induzca liberación hística. ● Al instalarse la relajación y hundirse las puntas de los dedos más profundamente en los tejidos puede palparse el arco del atlas, con lo que se puede estimular para que se destrabe del occipital aplicando una leve tracción a este último,«separándolo» del atlas (apenas una pizca de esfuerzo, aplicado cranealmente por los dedos medios). Probablemente esto no se producirá hasta pasados algunos minutos de comenzado el ejercicio. ● El efecto consiste en relajar las fijaciones de la zona tratada, con beneficio para todo el músculo. Esta «liberación» de estructuras profundas de la parte superior del cuello aumenta el drenaje desde la cabeza y la circulación hacia ella, en tanto reduce la congestión. nales más agresivas, en que la presión se introduce en profundidad. Los dedos se mueven lateralmente 2,5 cm y se repite la presión estática y los movimientos friccionales para ejercer influencia sobre el resto del trapecio, el semiespinoso de la cabeza y el RPMa. La cabeza puede ser levemente rotada, alejándola del lado tratado, para hacer estos músculos más palpables. PRECAUCIÓN: No se recomienda la rotación cefálica extrema durante períodos prolongados, ya que la arteria vertebral puede quedar ocluida en la apófisis transversa, y producirse el flujo sanguíneo en dirección al cráneo. 3. Aplic. clínica 210 085- 236 29/9/06 15:56 Página 210 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I A B Figura 11.45 A y B: La fricción puede aplicarse a los suboccipitales y músculos suprayacentes desde la línea media a la apófisis mastoides. No obstante, se tendrá PRECAUCIÓN para evitar la fricción profunda del recto posterior menor de la cabeza y la arteria vertebral, localizada en el triángulo suboccipital. Cuadro 11.12 TNM de Lief para la región suboccipital. Figura 11.46 «Mapa» de la TNM de Lief de las áreas cervical y torácica superior (reproducido con permiso de Chaitow, 1996a). ● El paciente se encuentra en decúbito prono, con el rostro en una concavidad o un orificio al efecto. ● El profesional está de pie al extremo craneal de la camilla, descansando las puntas de sus dedos sobre la cara lateral inferior del cuello y las puntas de los pulgares colocadas en una posición inmediatamente lateral a las primeras apófisis torácicas. ● Se aplica cierto grado de presión hacia abajo (en dirección al suelo) mediante los pulgares, que son arrastrados lentamente a ambos lados en sentido craneal a lo largo de los bordes laterales de las apófisis espinosas cervicales. ● Este deslizamiento bilateral culmina en el occipital, donde se introduce un estiramiento evaluatorio lateral cruzando las fibras amontonadas de los músculos que se insertan en la base del cráneo. ● El deslizamiento en sentido craneal debe contener un elemento de presión medial hacia las apófisis espinosas, de manera que el pulpejo del pulgar presione hacia abajo (hacia el piso) en tanto la punta del pulgar lateral se dirige hacia el área medial/central, intentando tocar los contornos óseos de la columna evaluando anomalías hísticas, todo el tiempo arrastrándose lentamente en sentido cefálico, hasta que el deslizamiento finaliza en el occipital. ● Este deslizamiento combinado se repite dos o tres veces. Las puntas de los dedos que descansaban sobre el esternocleidomastoideo pueden emplearse en este estadio también para elevar y estirar el músculo en sentido posterior y lateral. ● La serie de deslizamientos laterales (si son bilaterales, efectuados de uno en uno o en forma simultánea) cruzando el occipital desde su margen inferior hasta arriba de la protuberancia occipital intenta evaluar la induración y contracción relativas de las fibras que se fijan al occipital. ● Las puntas de los pulgares aplican presión para quitar toda inercia de las fibras mediales de los haces musculares paraoccipitales al instituir un estiramiento manual dirigido en sentido lateral, usando la fuerza de los brazos, como si se intentase «abrir» el occipital. ● Los pulgares se arrastran luego lateralmente cruzando las fibras de la inserción muscular al cráneo, en una serie de deslizamientos que culminan en la unión occipitoparietal. ● Las puntas de los dedos restantes, que actúan como punto de apoyo para estos movimientos, deben descansar en este momento en el área mastoidea del hueso temporal. ● Se realizan entonces varios deslizamientos muy suaves pero evaluatorios con un pulgar o el otro, corriendo en sentido caudal sobre las apófisis espinosas, desde la base del cráneo hasta la zona torácica superior. ● Donde sea que se perciban modificaciones hísticas localizadas, y en particular si éstas producen una respuesta dolorosa, se las debe palpar cuidadosamente a fin de descubrir si hay puntos gatillo activos. 3. Aplic. clínica 085- 236 29/9/06 15:56 Página 211 LA REGIÓN CERVICAL Cuadro 11.13 TLP (esfuerzo-contraesfuerzo en áreas dolorosas localizadas en la musculatura cervical posterior. Figura 11.47 Posición de ECE para la disfunción cervical posterior. ● Con el paciente en posición supina se identifica un área de dolor localizado a la palpación («punto doloroso») en la cara posterolateral del cuello o la nuca. ● Se aplica compresión sobre el punto doloroso, suficiente como para provocar un cierto grado de sensibilidad o dolor que se le presenta al paciente como puntuación igual a «10». ● Se relaja entonces con cuidado la cabeza/el cuello en ligera extensión, hasta que se logre una reducción de la sensibilidad informada. ● La presión ejercida sobre el punto doloroso puede ser constante o intermitente, siendo esta última la preferible si la sensibilidad es grande. ● Una vez hallada una posición que reduzca la puntuación de dolor dan comienzo maniobras de movilización fina, sutil, siendo la dirección más habitualmente beneficiosa el movimiento de cabeza/cuello en rotación, alejando la cabeza del lado correspondiente al dolor palpado. ● Si esto fracasa en reducir la puntuación de dolor, lentamente deben intentarse variaciones, una por vez, entre ellas la flexión lateral hacia el sitio del dolor y alejándose de éste, así como rotación hacia él y/o movimientos de traslación. ● Cualquier movimiento de sintonía fina que incremente la puntuación de dolor o cree dolor en cualquier otro lugar indica que el movimiento o la posición no son apropiados, debiendo explorarse direcciones alternativas. ● Una vez alcanzada una reducción de la sensibilidad de por lo menos 70%, el paciente efectúa inspiración y espiración completas para observar qué fase del ciclo respiratorio reduce más su sensibilidad, manteniendo esta fase durante un período de comodidad durante el cual continúa en la posición global de comodidad. ● Si se usa presión intermitente sobre el punto, debe aplicarse a cortos intervalos durante el tiempo de sostén para asegurar que se ha mantenido la posición de comodidad (en virtud de la ausencia de retorno del dolor inducido por la palpación). ● Después de 90 segundos se efectúa un retorno muy lento y deliberado a la posición neutra y se permite que el paciente descanse durante varios minutos. 211 La presión estática y la fricción continúan a intervalos de 2,5 cm a lo largo del resto del borde suboccipital para tratar el ECM, el esplenio de la cabeza, el complejo menor y el oblicuo superior de la cabeza. La rotación contralateral de la cabeza debe usarse con la precaución antedicha en mente. La presión sobre la apófisis estiloides debe evitarse por delante del tendón del ECM, donde ésta se localiza inmediatamente por debajo y ligeramente por delante del lóbulo de la oreja. También puede utilizarse fricción en sentido craneal a caudal sobre las fijaciones de los tendones occipitales, teniendo influencia menor sobre los músculos suboccipitales pero influencia significativa sobre los tejidos que se encuentran por encima de ellos. Los dedos se colocan ahora aproximadamente 1 cm más allá en sentido caudal, repitiendo los pasos dados entre C1 (atlas) y C2 (axis) para tratar la mitad inferior del RPMa, con inclusión del oblicuo inferior de la cabeza. Si se localiza la apófisis espinosa de C2, los dedos examinarán el espacio en sentido cefálico y algo lateralmente respecto de la apófisis. Esta área ejerce influencia sobre la rotación de la cabeza. El centro del triángulo suboccipital se evita durante las técnicas friccionales debido a la localización en él de la arteria vertebral. Para examinar los tejidos que se encuentran caudalmente respecto de los músculos suboccipitales e incidir sobre ellos, este proceso puede continuar a todo lo largo de los músculos cervicales posteriores, siempre repitiéndose al lado opuesto. Cuando sea adecuado, las bandas fibróticas o las fijaciones tendinosas se tratarán mediante fricción cruzando las fibras y por medio de presión estática. Musculocutáneo del cuello (platisma) (Figura 11.48) Inserciones: Una amplia hoja de fibras musculares originadas en la fascia de la parte superior del tórax se entrelaza medialmente con el músculo contralateral, por debajo y detrás de la sínfisis mentoniana; las fibras intermedias se fijan al borde inferior del cuerpo mandibular, en tanto las fibras posteriores cruzan la mandíbula y la parte anterolateral del masetero y se fijan al tejido subcutáneo y la piel de la porción inferior del rostro. Inervación: Nervio facial (VII par craneal). Tipo muscular: No establecido. Función: Puede ayudar a deprimir la mandíbula o tirar del labio inferior y los ángulos de la boca hacia abajo, en particular cuando el maxilar inferior ya está ampliamente abierto; produce repliegues cutáneos en el cuello, lo que puede aliviar la presión sobre las venas subyacentes (Moore, 1980). Sinergistas: Para la depresión mandibular: Pterigoideo lateral, milohioideo, digástrico, genihioideo, gravedad. Antagonistas: Masetero, pterigoideo medio, temporal. Indicaciones terapéuticas ● Dolor punzante en porción inferior de la cara y mandíbula o en la parte del tórax. ● Presencia de puntos gatillo en el esternocleidomastoideo. 3. Aplic. clínica 212 085- 236 29/9/06 15:56 Página 212 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I zona cervical posterior y respete algo la parte anterior del cuello. Se otorgará un tiempo adecuado después de la aplicación y antes de pedir al paciente que se ponga de pie. TNM para el musculocutáneo del cuello La piel de la porción anterior del cuello es bastante elástica, por lo que en general se eleva y permite fácilmente el rodamiento. Para atender las fibras del cutáneo del cuello se hace rodar de forma suave y lenta la piel de la parte anterior del cuello entre el pulgar y los dedos restantes, intentando distinguir puntos dolorosos o puntos gatillo. Cuando se encuentre tejido doloroso a la palpación, puede aplicarse una suave presión estática para evaluar patrones de referencia y fibras tirantes, que se sienten como si estuviesen «pegadas» a la superficie interna de la piel. Figura 11.48 El patrón de dolor punzante del musculocutáneo del cuello es diferente del patrón correspondiente al ECM subyacente (véase Figura 11.51). PRECAUCIÓN: No deben utilizarse técnicas agresivas de tracción de la piel, que la estiran alejándola del cuello o rodando continuamente los tejidos una y otra vez, a fin de evitar la alteración de sus fijaciones a los tejidos subyacentes. La piel que se halla sobre la zona anterior del cuello tiende a aflojarse con la edad. Las fibras elásticas y colágenas son frágiles y deben ser tratadas con especial cuidado para impedir la inducción de un «cuello hundido». Notas especiales Si bien el musculocutáneo del cuello no parece poseer una función de importancia, su patrón de referencias y su potencial influjo sobre los músculos localizados en su zona destinataria pueden producir influencias indirectas y perpetuación de puntos gatillo en dichos tejidos. Es posible que reciban esta influencia los músculos de la masticación (sobre todo el masetero). Puesto que se sabe que hay referencias somatoviscerales en otras áreas corporales (véase pág. 31), sería lógico suponer que los tejidos que cubren la glándula tiroides podrían tener impacto sobre la función glandular. El musculocutáneo del cuello debe examinarse cuando se observen disfunciones glandulares (así como el esternocleidomastoideo, el infrahioideo y los escalenos). Los estudios indican actividad durante la inspiración profunda repentina y una contracción vigorosa durante un esfuerzo violento e imprevisto (Gray´s anatomy, 1995). PRECAUCIÓN: Aun cuando las técnicas de spray y estiramiento para el tratamiento de los puntos gatillo constituyen excelentes aplicaciones para los músculos anteriores del cuello, no se recomienda la administración sostenida de calor o frío sobre la arteria carótida y la glándula tiroides. Debe advertirse claramente que ha de evitarse la posición de pie bajo una ducha de agua caliente con el cuello estirado en extensión para recibir un baño caliente sobre la parte anterior del cuello, ya que se podría experimentar una rápida fluctuación de la presión arterial, acompañada de mareos, lo que podría provocar pérdida del equilibrio y lesiones. Con el paciente reclinado o sentado puede aplicarse un pack hidrocolador discretamente enrollado, colocado de manera que centre su calor principalmente en la Estiramiento muscular general de la parte anterior del cuello mediante TEM ● Para abordar los músculos recto anterior menor de la cabeza, suprahioideos, infrahioideos, musculocutáneo del cuello, supratiroideos e infratiroideos, los dos procedimientos descritos a continuación se efectúan con la boca cerrada. ● Para abordar el largo del cuello y el recto anterior mayor de la cabeza, la boca permanecerá ligeramente abierta. Nota: Los estiramientos del esternocleidomastoideo y el escaleno, descritos en otro lugar de este mismo capítulo, producirán automáticamente el estiramiento de muchos de estos músculos anteriores del cuello. PRECAUCIÓN: Evítese la tracción o la flexión lateral, especialmente con rotación cervical, si se sospecha lesión discal o inmediatamente después de un accidente, hasta que no se conozca la extensión de las lesiones. Variantes 1. Decúbito supino ● Éste es un procedimiento de estiramiento general e inespecífico (Figura 11.49). No debe utilizarse si se sospecha el desplazamiento anterior del disco articular, ya que una presión incluso leve del cóndilo mandibular hacia la fosa articular puede crear una intensa molestia. ● Para abordar diferentes estructuras debe observarse que la boca esté abierta o cerrada, como se explicó antes. ● El profesional coloca su antebrazo (el izquierdo en este ejemplo) en una posición que permita que la parte media de 3. Aplic. clínica 085- 236 29/9/06 15:56 Página 213 LA REGIÓN CERVICAL 213 Figura 11.49 Estiramiento cervical general en posición supina, tras una contracción isométrica. Figura 11.50 Estiramiento cervical general en posición sentada, tras una contracción isométrica. la columna cervical descanse sobre él, en tanto la mano derecha acopa la mandíbula del paciente (que debe estar relajada durante el procedimiento, bien sea abierta para el largo del cuello y el recto anterior mayor de la cabeza o cerrada para los demás músculos anteriores relacionados con el hioides). ● El profesional toma con la mano izquierda la parte distal de su propio antebrazo derecho, dando lugar así a un contacto estable. ● Cuando el profesional se reclina suavemente hacia atrás se introduce cierto grado de leve tracción en la columna cervical del paciente para eliminar la inercia. ● Se pide al paciente que mueva levemente la cabeza hacia la flexión en contra de la resistencia de la mano de contacto que se encuentra sobre la mandíbula (relajada). Esta posición de contracción isométrica es mantenida de 7 a 10 segundos. ● Luego de disminuir el esfuerzo se introduce una leve extensión (10º) para estirar eficazmente los músculos anteriores del cuello. ● El profesional se inclina suavemente hacia atrás, de manera que se introduzca un cierto grado de leve tracción en la columna cervical del paciente. Esta tracción es soltada de modo extremadamente lento. ● Se interrumpe el procedimiento si se informan dolor o mareos. ● El dedo meñique de la mano izquierda del profesional queda a la altura del axis (C2) del paciente. ● La mano derecha del profesional estabiliza la nuca para sostenerla por debajo del nivel de C3. ● Suavemente se inicia una tracción, efectuando un lento movimiento hacia la extensión simple de la cabeza y el cuello, de no más de aproximadamente 10º. ● Se solicita al paciente que ponga la cabeza y el cuello suavemente (con el 20% de su fuerza) hacia delante, en flexión, en tanto el profesional resiste el esfuerzo principalmente mediante el contacto con la mano izquierda. ● La contracción se produce durante 7 a 10 segundos, después de lo cual, mientras se sigue manteniendo la tracción, se inicia una extensión de otros 5º, que durará no menos de 10 segundos. ● Para introducir un estiramiento de los músculos que se fijan más distalmente que C3, la mano de contacto sobre la nuca puede ir descendiendo, un segmento por vez, de manera que se efectúen otras contracciones isométricas con estiramiento. ● Antes de cada contracción y estiramiento consecutivo debe producirse un ligero movimiento (5º) hacia la posición neutra. ● En caso de que se produzcan mareos, se interrumpirá el estiramiento de inmediato. ● Para dar mayor énfasis al estiramiento de un lado o el otro puede introducirse un grado moderado de flexión lateral (aproximadamente 20º) hacia el lado contrario, antes de la extensión. 2. Sentado Se realiza un estiramiento general en base a TEM, que involucre la mayor parte de los músculos profundos y superficiales fijados a la cara anterior de columna cervical y cráneo y al hueso hioides, como sigue (Figura 11.50). ● El paciente está sentado y el profesional, de pie a su lado, en este ejemplo al lado izquierdo de la cabeza. ● La mano izquierda del profesional rodea el lado derecho de la cabeza del paciente, con la palma de su mano abarcando oreja y mastoides y estabilizando la cabeza firmemente contra el tórax o la región abdominal superior del profesional. ● Los profesionales de sexo femenino deben introducir un cojín bajo entre la cabeza del paciente y su propio torso para evitar un contacto inapropiado. ● Debe observarse el uso de la boca abierta o cerrada para abordar estructuras diferentes, como se ha explicado antes. Esternocleidomastoideo (Figura 11.51) Inserciones: Cabeza esternal: Superficie anterior del esternón a apófisis mastoides y hueso occipital (mitad lateral de la línea nucal superior). Cabeza clavicular: Desde la superficie superior del tercio medio de la clavícula, fusionándose con el tendón de la cabeza esternal, hasta fijarse junto con éste a la apófisis mastoides y el hueso occipital. Inervación: Nervio accesorio (XI par craneal) y haces de los ramos ventrales de los nervios espinales cervicales C2-C4. Puede incluir también fibras motoras del nervio vago que se unen en el agujero yugular (Simons et al. 1998). 3. Aplic. clínica 214 085- 236 29/9/06 15:56 Página 214 APLICACIÓN CLÍNICA DE LAS TÉCNICAS NEUROMUSCULARES I Cuadro 11.14 Equilibrio de la cabeza sobre la columna cervical. La cabeza está en equilibrio cuando los dos ojos miran horizontalmente. En esta posición, el plano de la mordida, que aquí se muestra mediante un trozo de cartón mantenido firmemente entre los dientes, también está horizontal, tal como el plano auriculonasal (AN), que pasa a través de la espina nasal y el borde superior del meato auditivo externo. músculo esternocleidomastoideo Figura 11.51 Patrones de referencia compuestos del músculo ECM. G Tipo muscular: Postural (tipo 1), se acorta cuando se tensa. Función: Unilateralmente: Rota la cabeza en forma contralateral (y la inclina hacia arriba y produce flexión lateral ipsolateral de cabeza y cuello). Bilateralmente: Flexiona o extiende la cabeza, de acuerdo con la posición de las vértebras cervicales (ver luego), eleva la cabeza de la almohada cuando el paciente se halla en posición supina, puede auxiliar en la inspiración forzada (en especial cuando están paralizados los intercostales). Sinergistas: Para la rotación: Trapecio ipsolateral, esplenios de la cabeza y del cuello contralaterales, oblicuo inferior de la cabeza y elevador de la escápula. Para la flexión lateral: Escalenos, trapecio. Para la flexión de la columna cervical: (véase luego) Largo del cuello. Antagonistas: Para la rotación: ECM y trapecio contralaterales, esplenios de la cabeza y del cuello, elevador de la escápula y oblicuo inferior de la cabeza ipsolaterales. Para la flexión lateral: ECM, escalenos y trapecio contralaterales. AN F O M C P Figura 11.52 Los músculos cervicales posteriores compensan el centro de gravedad del cráneo, situado hacia delante (reproducido con permiso de Kapandji, 1998). Indicaciones terapéuticas ● Diagnóstico de neuralgia facial atípica, cefaleas tensionales o cervicocefalalgia. ● Tos seca o dolor de garganta persistentes. ● Cuadro similar a la neuralgia del trigémino, con producción de dolor facial y dolor a la palpación del cuero cabelludo. ● Visión borrosa, percepción de una menor intensidad de la luz. ● Alteraciones visuales, dolor ocular, lagrimeo excesivo y dificultad para elevar el párpado. ● Senos inflamados o congestionados. ● Pérdida auditiva. ● Alteraciones en la orientación, incluyendo mareos posturales, vértigo, desequilibrio, ataxia, caídas repentinas y náuseas. Notas especiales El esternocleidomastoideo (ECM) es un músculo prominente, que se asocia estrechamente con el trapecio. La cabeza, considerada como un todo, constituye un sistema de palancas: Mes el plano de la mordida. C es la cuerda que tensa el arco. ● P es la perpendicular. ● El punto de apoyo O se halla a nivel de los cóndilos occipitales. ● La fuerza G se produce por el peso de la cabeza aplicado hacia su centro de gravedad, que se encuentra cerca de la silla turca. ● La fuerza F es producida por los músculos cervicales posteriores que constantemente compensan el peso de la cabeza la cual tiende a inclinarse hacia delante. ● ● Esta localización anterior del centro de gravedad craneal explica la fortaleza de los músculos cervicales posteriores en relación con la de los músculos flexores del cuello. De hecho, los músculos extensores contrarrestan la gravedad en tanto los flexores son ayudados por ella. Esto también explica el tono constante de estos músculos cervicales posteriores, que impide que la cabeza caiga hacia el frente. Cuando la persona se duerme mientras está sentada, el tono de estos músculos se reduce y la cabeza cae... (hacia) el tórax (Kapandji, 1974). 3. Aplic. clínica 085- 236 29/9/06 15:56 Página 215 LA REGIÓN CERVICAL Con frecuencia, el esternocleidomastoideo actúa como compensador postural de la inclinación de la cabeza asociada a alteraciones posturales de cualquier otro lugar (por ejemplo, alteraciones funcionales o estructurales de la columna, la pelvis o la extremidad inferior), pero rara vez causa restricción del movimiento cervical. El ECM es sinergista con los músculos anteriores del cuello para la flexión de la cabeza y la flexión de la columna cervical sobre la columna torácica, cuando la columna cervical ya fue aplanada por los músculos prevertebrales. Sin embargo, cuando la cabeza es colocada en extensión y el ECM se contrae, acentúa la lordosis de la columna cervical, flexiona la columna cervical sobre la columna torácica y añade extensión a la cabeza. De tal modo, el ECM es tanto sinergista como antagonista de los músculos prevertebrales (Kapandji, 1974). Los puntos gatillo del ECM son activados por el posicionamiento de la cabeza hacia delante, la lesión por «latigazo», el posicionamiento de la cabeza para mirar hacia arriba durante largos períodos y compensaciones estructurales. Las dos ramas del ECM presentan cada una sus propios patrones de referencia de los puntos gatillo, entre ellos hacia la oreja, el vértice craneal, la articulación temporomandibular, la zona supraciliar, dentro de la faringe, y aquéllos que causan trastornos propioceptivos, desequilibrio, náuseas y mareos. El dolor a la palpación del ECM puede asociarse con puntos