el sel sistema nervioso
Anuncio
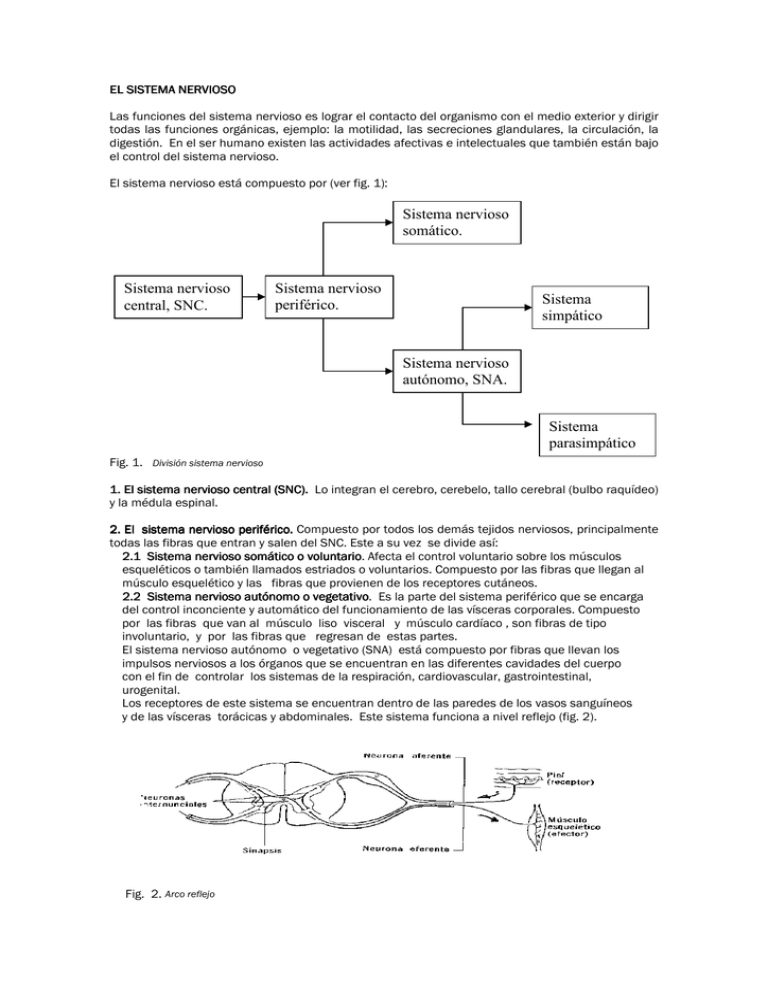
EL SISTEMA NERVIOSO Las funciones del sistema nervioso es lograr el contacto del organismo con el medio exterior y dirigir todas las funciones orgánicas, ejemplo: la motilidad, las secreciones glandulares, la circulación, la digestión. En el ser humano existen las actividades afectivas e intelectuales que también están bajo el control del sistema nervioso. El sistema nervioso está compuesto por (ver fig. 1): Sistema nervioso somático. Sistema nervioso central, SNC. Sistema nervioso periférico. SNA Sistema simpático Sistema nervioso autónomo, SNA. Sistema parasimpático Fig. 1. División sistema nervioso 1. El sistema nervioso central (SNC) SNC). Lo integran el cerebro, cerebelo, tallo cerebral (bulbo raquídeo) y la médula espinal. 2. El sistema nervioso periférico. periférico. Compuesto por todos los demás tejidos nerviosos, principalmente todas las fibras que entran y salen del SNC. Este a su vez se divide así: 2.1 Sistema nervioso somático o voluntario. voluntario Afecta el control voluntario sobre los músculos esqueléticos o también llamados estriados o voluntarios. Compuesto por las fibras que llegan al músculo esquelético y las fibras que provienen de los receptores cutáneos. 2.2 Sistema nervioso autónomo o vegetativo. vegetativo Es la parte del sistema periférico que se encarga del control inconciente y automático del funcionamiento de las vísceras corporales. Compuesto por las fibras que van al músculo liso visceral y músculo cardíaco , son fibras de tipo involuntario, y por las fibras que regresan de estas partes. El sistema nervioso autónomo o vegetativo (SNA) está compuesto por fibras que llevan los impulsos nerviosos a los órganos que se encuentran en las diferentes cavidades del cuerpo con el fin de controlar los sistemas de la respiración, cardiovascular, gastrointestinal, urogenital. Los receptores de este sistema se encuentran dentro de las paredes de los vasos sanguíneos y de las vísceras torácicas y abdominales. Este sistema funciona a nivel reflejo (fig. 2). Fig. 2. Arco reflejo 2 El sistema autónomo está formado por 2.2.1 Sistema autónomo simpático. Aumenta el nivel de actividad en momentos de tensión. 2.2.2 Sistema autónomo parasimpático. Disminuye el nivel de actividad en estado de reposo. Estas dos partes poseen funciones más o menos antagónicas y con puntos de origen diferentes en el SNC. Las fibras del simpático se originan en la región media del la médula espinal y las fibras del parasimpático se origina por encima y por debajo de las fibras simpáticas o sea en el cerebro y en la parte inferior de la médula. En general los dos sistemas alcanzan y controlan los mismos órganos: pulmones, corazón, hígado, bazo, estómago, intestinos, glándulas suprarrenales, sexuales, pero con efectos opuestos. Por ejemplo: el simpático acelera el corazón y retarda la digestión mientras que el parasimpático hace lo contrario. Parasimpático Frecuencia Simpático Generalizando el simpático está relacionado con los ajustes rápidos en caso de emergencia, lucha huida, por ejemplo es más importante que el corazón bombee grandes cantidades de sangre a los músculos cuando tenemos que huir ante un peligro, que el bombeo de sangre a las vísceras para la digestión, dilata la pupila. El parasimpático está relacionado con la conservación del organismo, ejemplo estimula la salivación, la actividad digestiva, la vesícula biliar, contrae la pupila. La entrada o salida de la información se hace por la médula espinal a través de los nervios espinales (pares raquídeos), y nervios craneanos (pares craneanos). La neurona es la unidad estructural del sistema nervioso y por su función pueden ser neuronas sensitivas o aferentes (entrar), que llevan al SNC los impulsos nerviosos originados en distintas partes del organismo; neuronas motoras o eferentes (salir) que llevan los impulsos nerviosos desde el SNC a los músculos o uniones neuromusculares y a las glándulas. Los nervios sensoriales transportan impulsos al SNC y los nervios motores transportan los impulsos desde el SNC para que se produzca la acción. Así es que un nervio sensorial transmite el aviso al cerebro de que un dedo está apoyado en la estufa caliente y los nervios motores hacen que los dedos se contraigan y retiren el dedo del peligro, ver arco reflejo (fig. 2). Los cuerpos celulares de los nervios sensoriales se encuentran en el exterior de la médula espinal y los de las motoras dentro de ella. Las neuronas no tienen contacto unas con otras y los impulsos nerviosos viajan como reacciones en cadena, o sea una neurona dispara la siguiente, como un rastro de pólvora que arde grano por grano a medida que la llama los alcanza. Neurofisiología La sinapsis. Es el área donde dos neuronas se acercan íntimamente una a otra, sin llegar a tocarse. En el extremo distal del axón, se encuentran unos botones redondos u ovalados que pueden estar en contacto con las dendritas, el cuerpo celular, o el axón de la siguiente neurona de la cadena. Estos botones contienen numerosas y muy pequeñas vesículas que contiene una sustancia química denominada neurotransmisor, de gran importancia en la transmisión del impulso nervioso, y pueden ser: a. Aminoácidos como el glutamato y el ácido gamma amino butírico (GABA). b. La acetilcolina. c. Las catecolaminas como la dopamina, noradrenalina levarterenol, y adrenalina. d. La histamina. 3 e. La 5-Hidroxitriptamina (5-HT) o serotonina. Dependiendo de donde esté localizada la sinapsis en el sistema nervioso. La sinapsis es un área del SN en donde los medicamentos pueden actuar, en particular las depresivas. La neurotransmisión. En la transmisión del impulso nervioso se suceden fenómenos de importancia, desde el punto de vista farmacológico puesto que la acción de los fármacos se efectúa en cada una de estas etapas. En la neurotransmisión hay dos términos que diferenciar: la transmisión transmisión, smisión, proceso químico, que es el paso de un impulso a través de la sinapsis o unión neuroefectora, y la conducción, conducción, proceso eléctrico, que es el paso de un impulso a lo largo de un axón. La transmisión. transmisión El punto de contacto entre dos neuronas adyacentes recibe el nombre de sinapsis y a través de esta se transmite el impulso nervioso. Cuando la señal eléctrica o impulso alcanza el extremo del axón o botones presinápticos, provoca que las vesículas que contienen los neurotransmisores, se unan con la membrana que está en el extremo del axón (membrana presináptica), al fusionarse con esta lasa vesículas se abren y liberan el neurotransmisor en el espacio situado entre la membrana presináptica y la membrana de la siguiente célula, llamada membrana postsinaptica. El neurotransmisor entonces altera la membrana postsinaptica provocando reacciones electroquímicas como es la despolarización de la neurona que estaba en reposo. La duración del estímulo provocado por el neurotransmisor va a depender de la degradación de este en la sinapsis y/o su recaptación por la neurona que lo originó. La degradación del neurotransmisor la efectúa una enzima antagónica, la colinesterasa, la cual desintegra la acetilcolina a medida que se va formando. La conducción. conducción La conducción eléctrica se empieza a partir de la neurona polarizada o en reposo, en este momento esta se encuentra con una carga negativa en el interior de la membrana celular con respecto al exterior. Esto se debe a la libre circulación de potasio con carga positiva a través de la membrana y al mismo tiempo por la retención de moléculas grandes con carga negativa en su interior. Los iones sodio con carga positiva se mantienen en el exterior de la célula por un proceso activo. Cuando llega una señal estimuladora, los iones potasio ingresan a la célula reduciendo la carga negativa (despolarización), la membrana se hace permeable al sodio el cual entra con rapidez y se origina una carga neta positiva en el interior de la membrana celular. Esto invierte la carga eléctrica. Estos movimientos alternos de los iones a través de la membrana producen corrientes que propagan un impulso nervioso a través del axón. Las inversiones se producen con una frecuencia de mil veces por segundo. En la sinapsis no solo actúan los neurotransmisores sino también los medicamentos como los depresores, tranquilizantes etc. RECEPTORES SENSORIALES El término receptor denota el componente macromolecular del organismo con el cual interactúa la sustancia química o medicamento. Esta interacción entonces provoca la regulación de la función fisiológica de un órgano sin llegar a generar efectos. Estos receptores son selectivos para cada sustancia. Cuando un fármaco se liga a un receptor fisiológico y produce un efecto que remeda los efectos de un compuesto endógeno, se dice que esta sustancia es agonista pero si su unión bloquea el efecto regulador del compuesto endógeno, se dice que la sustancia es antagonista. antagonista La piel es un órgano sensorial que posee los receptores siguientes: terminales nerviosos (dolor), corpúsculo de Krause (frio), corpúsculo de Meissner (tacto), corpúsculo de Pacini (presión), corpúsculo de Ruffini (calor). Hoy día la clonación molecular ha identificado receptores totalmente nuevos a tal punto que se encuentran bancos de datos dedicados al estudio de estas estructuras. 4 FARMACOLOGÍA DEL DEL SISTEMA NERVIOSO CENTRAL. Los medicamentos que actúan sobre el sistema nervioso central los podemos agrupar asi: 1. Psicotró Psicotrópicos. 2. Anorexigenos de acción central 3. Fármacos empleados en la drogodependencia. 4. Fármacos cerebroactivos. 5. Fármacos contra el vértigo. 6. Antiepilépticos. 7. Fármacos usados en trastornos degenerativos del SNC. (Parkinson) 8. Depresores de acción central. 9. Analgésicos opioides. 1. PSICOTRÓPICOS Este tipo de medicamentos se utilizan primordialmente para el manejo de trastornos psiquiátricos y se clasifican en tres categorías como son: Los antidepresivos Los ansiolíticos y sedantes. Los antipsicóticos o neurolépticos. Los estimulantes del SNC. 1.1 ANTIDEPRESIVOS. También llamados medicamentos para el tratamiento de trastornos anímicos o afectivos. Los trastornos depresivos se agrupan en dos categorías básicas: a. Depresión endógena probablemente causada por factores genéticos, hormonales, neuroquímicos y se caracteriza por intensas ideas de culpa, ruina, baja autoestima, pérdida de interés, insomnio y en esta existe mayor riesgo de suicidio. Hay dos modalidades de depresión endógena: monopolar y bipolar. La primera se refiere a la depresión propiamente dicha y la segunda se alterna con períodos maniacos (psicosis maniaco – depresiva) b. Depresión no endógena. Esta se presenta por una experiencia asociada a un hecho trágico o adverso, como la pérdida de un familiar, también se le llama reactiva y la duración es relativamente breve y no es demasiada severa como para que interfiera en la rutina diaria del individuo. En cualquier de los dos casos se justifica el tratamiento farmacológico si: a. La intensidad de la depresión es lo suficientemente severa que interfiere con la función diaria normal. b. La duración de los síntomas son de semanas, meses o más. c. La depresión incluye pensamientos suicidas. Etiología. Se acepta en general que la depresión está relacionada con la reducción de la transmisión del impulso nervioso en zonas específicas del SNC, reducción motivada por un déficit de neurotransmisores en la sinapsis, como las catecolamina neuronal en especial la noradrenalina y/o deficiencia de indolaminas en especial la serotonina (5-hidroxitriptolamina) en sitios receptores del cerebro. 1.1.1 TIPOS DE ANTIDEPRESIVOS ANTIDEPRESIVOS Todos los antidepresivos actúan aumentando la concentración de aminas neurotransmisoras en la sinapsis. Hay por consiguiente tres posibilidades de aumentar la concentración sináptica de mediadores de la transmisión: Inhibir su recaptación por la neurona presináptica. Este es el mecanismo de acción de los antidepresivos heterocíclicos, heterocíclicos que son el tratamiento de elección en la actualidad. 5 Impedir su destrucción por la MAO. Los inhibidores de la monoaminaoxidasa se usan sobre todo en casos resistentes a los medicamentos anteriores y en las denominadas depresiones atípicas. a. Antidepresivos heterocíclicos Los antidepresivos heterocíclicos se les denomina así porque la molécula está formada por tres anillos carbonados, y otros por cuatro, dos o un anillo. Todos los fármacos del grupo tienen aproximadamente la misma eficacia y el mismo tiempo de latencia antes de manifestarse la acción. Hay enfermos que responden mejor a unos que a otros. La metodología de tratamiento es ensayar sucesivamente medicamentos hasta obtener resultados satisfactorios. En cambio hay diferencias en el perfil de efectos secundarios, y este es el principal criterio de selección. Los efectos no deseables derivados de la inhibición de la recaptación de neurotransmisores tienen que aceptarse como acompañantes inevitables de la acción farmacológica. Así la inhibición de la recaptación de serotonina suele producir una incidencia relativamente alta de náuseas y vómitos. vómitos La posibilidad de ingestión masiva con fines de suicidio, debe siempre tenerse presente al evaluar la seguridad de los antidepresivos. La sedación es un efecto secundario relativo: en enfermos excitados o con insomnio puede ser interesante elegir un medicamento de alto poder sedante, mientras que en inhibidos o retraídos conviene que la medicación tenga la mínima acción depresora central posible. La acción anticolinérgica es siempre indeseable, pero hay grandes diferencias de susceptibilidad individual y es frecuente el acostumbramiento al continuar el tratamiento. ACCIÓN SE SEDANTE O HIPOTENSION EFECTOS ANTI ANTICOCOLINERGICOS DOSIS MG/DÍA 1° Generación Amitriptilina Clomipramina Doxepina Imipramina Trimipramina Nortriptilina +++ + +++ ++ +++ + +++ ++ ++ ++ +++ + 100—200 100—200 100—200 100—200 75—200 75--150 Tabletas Grageas Cásulas 2° Generación Amoxapina Maprotilina Mianserina Trazadone Viloxazina ++ ++ +++ +++ + ++ ++ ----+ ó -- 200—300 100—150 Tabletas Tabletas Tabletas Tabletas, Iny. Tabletas 3° Generación Citalopram Fluoxetina Fluvoxamina Paroxetina Sertralina Venlafaxina + ó -+ + + ó -+ ó -− --− − − − 20--40 20--40 100--200 20--40 100--150 75--225 + -- 30--60 MEDICAMENTO Inhibidores de la MÃO Fenelzina SELECCIÓN DEL AHC 150--200 PRESENTACIÓN Tabletas, gotas Tabletas Cápsulas Tabletas Tabletas 6 Antes de dictaminar un fracaso terapéutico es importante repasar las causas corregibles de respuesta insatisfactoria, especialmente: a. Tiempo desde comienzo del tratamiento. Casi todos los antidepresivos tardan de 2 a 3 semanas en hacer efecto. b. Cumplimiento de las instrucciones sobre medicación por parte del enfermo o sus familiares. Si no toma el medicamento por razones psicológicas, culturales, etc., será poco útil cambiar. Si las razones de no cumplimiento son los efectos secundarios, el cambio de medicamento puede solucionar el problema. c. Dosificación adecuada. Existe una gran variabilidad en la respuesta a cada antidepresivo. En general debe recurrirse al ajuste individual tomando como criterios limitativos la aparición de la respuesta o de efectos secundarios intolerables. Las dosis deben elevarse escalonadamente, esperando una o dos semanas antes de evaluar el efecto de cada nivel de dosificación. d. El diagnóstico es correcto. Hay subtipos de depresión que responden mal a los antidepresivos tricíclicos y requieren otra medicación. Tal es el caso de la depresión atípica (es mejor usar IMAO) o las depresiones psicóticas (usar una combinación antidepresivo/antipsicótico, o ensayar la amoxapina). Una vez establecido que la medicación es ineficaz, hay que ensayar un tratamiento alternativo. No parece existir ningún criterio específico sobre este aspecto. Hay quien recomienda pasar a un antidepresivo de segunda generación si se estaba usando de primera generación y viceversa, pero dada la variabilidad de propiedades dentro de ambos grupos, posiblemente sea igual de eficaz seguir el criterio de menor incidencia de efectos adversos. Si se estima que existe una falta general de respuesta a este grupo terapéutico pueden ensayarse IMAO o 5-hidroxitriptofano. hidroxitriptofano Un medicamento potencialmente útil en casos refractarios es la carbamaze carbamazepina Otra alternativa son los tratamientos combinados. No se aconseja asociar dos tricíclicos (o tricíclico + dicíclico) en caso de falta de respuesta a uno solo. Añadir un IMAO a un tratamiento con tricíclicos se acepta que es una combinación manejable y que puede resolver cuadros resistentes a terapia monofármaco. b. Inhibidores de la monoamino oxidasa (IMAO) Los IMAO se introdujeron en terapéutica al mismo tiempo que los antidepresivos tricíclicos clásicos, pero el potencial de interacciones con otros medicamentos y con alimentos ricos en tiramina los ha relegado al papel de medicamentos que se usan en los casos en que los antidepresivos tricíclicos y afines no estén indicados o no sean eficaces. Alimentos ricos en tiramina Quesos fermentados, salazones, embutidos curados, extractos y concentrados de carne, pasas e higos secos, habas, chocolate, cerveza, vinos aromáticos (especialmente jerez) y vinos tintos. Gran cantidad de café o té. La interacción puede producirse hasta dos semanas después de haber suspendido el tratamiento. TRATAMIENTOS DE MANTENIMIENTO MANTENIMIENTO Y PROFILÁCTICOS Una vez resuelto el episodio agudo, el tratamiento se mantiene durante seis meses (algunas veces se prolonga hasta un año). Se suele recomendar usar la misma dosis que resolvió la fase aguda, pero muchos clínicos la reducen. Transcurrido el período de mantenimiento, el tratamiento se suspende reduciendo la dosis progresivamente en una semana. La recaída en la depresión raramente se produce durante la primera semana tras el abandono del tratamiento, tendiendo a desarrollarse de forma gradual y a hacerse crónica. Medicamentos contra depresiones bipolares bipolares El medicamento de elección contra la enfermedad maníaco-depresiva es el litio, litio usualmente en forma de carbonato. El mecanismo de acción es desconocido, pero es capaz de mejorar tanto la fase maníaca como la depresiva. 7 Episodio maniaco agudo. Si aparece en el transcurso de un tratamiento antidepresivo hay que suspenderlo y si es grave hay que hospitalizar. El litio es eficaz pero su efecto terapéutico no es inmediato ya que aparece hasta después de 1-2 semanas por lo que hay que empezar con un neuroléptico (clorpromazina, haloperidol) que son de acción más rápida. El tratamiento con el neuroléptico se mantiene hasta lograr una mejora del episodio maniaco, momento en que se inicia la terapia con litio, al tiempo que se va retirando el neuroléptico. La terapia de mantenimiento con litio permite la estabilización del humor de los pacientes, pero los síntomas revierten con rapidez al suspender el tratamiento. Las posibles pérdidas de control se resuelven añadiendo un neuroléptico o benzodiazepina en episodios de manía o un antidepresivo en las fases depresivas, sin suspender la medicación de base. El principal inconveniente del litio es que el margen terapéutico es muy estrecho. Tiene efectos adversos que dependen de los niveles plasmáticos del ión. La dosificación se establece controlando niveles plasmáticos y hay que estar siempre alerta ante posibles interacciones medicamentosas que puedan modificar los parámetros farmacocinéticos (diuréticos, antiinflamatorios, etc.). Es prudente reservar el tratamiento a unidades especializadas. 1. 2 ANSIOLÍTICOS Y SEDANTES Consideraciones generales La gran mayoría de los medicamentos usados como hipnóticos o ansiolíticos son benzodiazepinas o medicamentos que actúan farmacológicamente como ellas, siendo a dosis superiores a las ansiolíticas cuando producen la acción hipnótica. Fármacos más recientes como la zopiclona o el zolpidem, zolpidem que no son benzodiazepinas, deben su efecto a actuar sobre los mismos receptores, y por tanto son equiparables a ellas bajo el punto de vista terapéutico, exceptuamos la buspirona, buspirona que parece actuar a nivel de receptores de serotonina y que proporciona la única alternativa realmente diferente (con sus ventajas e inconvenientes) a los tratamientos con benzodiazepinas, siendo el único ansiolítico sin acción hipnótica. Todas las benzodiazepinas tienen las mismas acciones farmacológicas: ansiolítica, hinóptica, relajante muscular y anticonvulsivante. Se han identificado tres tipos distintos de receptores de benzodiazepinas y existen algunos medicamentos que tienen mayor afinidad para un tipo de receptor, el llamado ω1. Esto parece cierto en el caso del zolpidem. zolpidem. Las diferencias fundamentales entre ellas son de tipo farmacocinético. PRINCIPIO ACTIVO SEMIVIDA PLASMÁTI PLASMÁTICA EFICAZ (HORAS) METABOLITOS ACTIVOS A NIVEL HEPATICO VELOCIDAD DE ABSORCION ORAL ACCION LARGA Flurazepam* Clorazepto de K Quazepam Diazepam Medazepam Nitrazepam* Flunitrazepam* Clobazam Bromazepam Halazepam Clordiazepóxido 51-100 30-60 25-41 15-60 26-53 7-28 20 8-19 15-35 25-30 15-24 Sí Sí Sí Sí Sí No No Sí Sí Sí Si Muy rápida Rápida Muy rápida Muy rápida Muy rápida Rápida Muy rápida Rápida Muy rápida Lenta Lenta ACCION CORTA Alprazolam Lorazepam 11-13 12 No No Muy rápida Lenta 8 Lormetazepam* Oxazepam Clotiazepam Triazolam* Midazolam** 10 7-10 5-6 2-4 1-3 No No No No Sí Muy rápida Lenta Muy rápida Muy rápida Muy rápida ANALOGOS Zopiclona* Zolpidem 5-6 2-5 No No Muy rápida Muy rápida ACCIÓN LARGA Y ACCIÓN ACCIÓN CORTA Como norma general las benzodiazepinas de acción prolongada están más indicadas en el tratamiento sostenido de la ansiedad o cuando utilizadas como hipnóticos se requiere un efecto ansiolítico al día siguiente. Las de acción corta son preferibles si se desean aminorar los efectos acumulativos, o cuando utilizados como hipnóticos no se requieren efectos residuales al día siguiente. Las de acción rápida son más apropiadas en las crisis agudas de ansiedad o pánico o inducción rápida del sueño. DEPENDENCIA DE BENZODIAZEPINAS BENZODIAZEPINAS La posibilidad de un síndrome de abstinencia aumenta con la dosis y la duración del tratamiento. Como norma muy general, pueden producirse síntomas de abstinencia tras 6-8 meses de tratamiento con dosis terapéuticas usuales. Con dosis 2 a 5 veces las usuales, la sintomatología puede aparecer a las 2-3 semanas de tratamiento continuado. Las reglas para minimizar los cuadros de abstinencia son: 1) Dar la menor dosis posible que sea eficaz. 2) Los tratamientos no deben superar los 4-6 meses, y preferiblemente deben ser inferiores a un mes. Evaluar periódicamente la posibilidad de suspenderlo. 3) No suspender nunca bruscamente un tratamiento largo. Reducir la dosis progresivamente. 4) Puede seguirse el siguiente sistema: reducir la dosis a la mitad, mantenerla durante un período equivalente a cinco veces la semivida plasmática que figura en la tabla I, y suspender definitivamente. BENZODIAZEPINAS EN ANCIANOS ANCIANOS Los ancianos tienen una propensión especial a los efectos secundarios de las benzodiazepinas por dos razones principales: Deficiencias en la biotransformación hepática, que provoca la acumulación. La semivida de ciertas benzodiazepinas (ej. flurazepam) pueden llegar a duplicarse. Mayor Mayor sensibilidad a la acción farmacológica: farmacológica los ancianos experimentan a dosis más bajas tanto los efectos beneficiosos como los perjudiciales. Por consiguiente, hay dos reglas importantes en el tratamiento de pacientes geriátricos: a. Seleccionar benzodiazepinas que no sufran biotransformación hepática y que no se acumulen. b. Ajustar progresivamente la dosis. Una buena regla general es que la dosis en ancianos debe ser la mitad que la de los adultos jóvenes. Más específicamente pueden aplicarse las siguientes pautas posológicas: Alprazolam: 0,25-0,5 mg dos veces al día, incrementos de 0,25 mg. Lorazepam: 0,5 mg (1/2 tableta) 1-2 veces al día. Incrementos de 0,5 mg. Oxazepam: 10 a 30 mg dos veces al día. Incrementos de 10-15 mg. Triazolam: 0,125 mg como hipnótico. No incrementar la dosis. CRITERIOS DE SELECCIÓN DE HIPNÓTICOS Las dos características interesantes de un hipnótico son: 9 a. Velocidad de absorción muy rápida. b. Tiempo de actuación entre 4 y 6 horas. La velocidad de absorción muy rápida es imprescindible para que alcance rápidamente concentraciones terapéuticas en tejido cerebral y es por tanto un factor importante en los tipos de insomnio caracterizado por retraso en conciliar el sueño. Un compuesto con absorción más lenta puede ser útil en insomnio caracterizado por despertarse temprano. En estos casos retrasar la absorción es usualmente preferible a aumentar la duración de acción. La duración de acción debe ajustarse al período natural de sueño. Si es demasiado corta (2-3 horas) puede ser insuficiente. Si demasiado larga (8 o más horas) hay que contar con un período de somnolencia residual al día siguiente. Hay que tener presente que el efecto no depende de la concentración plasmática sino de la concentración en tejido cerebral. Puede ocurrir por tanto que un medicamento con permanencia plasmática larga tenga una acción hipnótica aprovechable si sufre un proceso de redistribución en el organismo que origine en pocas horas una disminución relativa de la concentración cerebral. Tal es el caso del flurazepam, del nitrazepam, nitrazepam del quazepam e incluso del diazepam (que es un hipnótico a dosis de 5-10 mg en adultos y 2,5 a 5 mg en ancianos). Sin embargo, debe tenerse en cuenta que estos fármacos se comportan como hipnóticos de acción corta sólo si se administran de forma esporádica, ya que el régimen de administración diaria lleva casi inevitablemente a la acumulación de metabolitos activos. Por consiguiente el criterio de eliminación rápida del organismo es más fiable que el de redistribución si se quiere asegurar la ausencia de efecto residual. CRITERIOS DE SELECCIÓN DE ANSIOLÍTICOS Muchas consideraciones anteriores son aplicables a la selección de un ansiolítico. El alprazolam se ha convertido en una de las benzodiazepinas más prescritas por una combinación de propiedades farmacocinéticas que se consideran favorables: absorción muy rápida (lo que significa acción rápida en casos de ansiedad aguda), semivida plasmática en torno a 12 horas (no se acumula) y no tiene metabolitos hepáticos (acción más uniforme en ancianos). ENFERMEDAD Ansiedad generalizada (crónica, de más de 6 meses de duración). Ataques de pánico (cuadros súbitos recurrentes de ansiedad aguda con sintomatología somática muy acusada). Agorafobia Cuadros obsesivocompulsivos Cuadros de estrés postraumático TRATAMIENTO Benzodiazepinas o buspirona, según los criterios señalados antes. El alprazolam es eficaz en dosis de 2-3 mg/día. A dosis tan altas es frecuente la somnolencia al principio del tratamiento, y aumenta el riesgo de adicción y síndrome de retirada. La suspensión debe ser gradual. El antidepresivo imipramina es también efectivo (usualmente a dosis superiores a 150 mg/día). Tarda de 2 a 6 semanas en hacer efecto y un 20% de los pacientes tienen dificultades de tolerancia por reacciones de hiperestimulación, pero no ocasiona problemas de sedación o adicción. Mismo tratamiento que en el caso anterior. Pueden ser necesarios hasta 6 mg/día de alprozolam. Son en general difíciles de tratar. La mejor alternativa es la clomipramina, a dosis de hasta 200 mg diarios. La respuesta comienza a las 4-6 semanas y es máxima a las 12 semanas. Los antidepresivos inhibidores de recaptación de serotonina: fluoxetina (a dosis de 2080 mg/día) o fluvoxamina (50-300 mg/día) son también eficaces y la incidencia de efectos adversos puede ser algo inferior. Los antidepresivos tricíclicos (imipramina, amitriptilina, doxepina) pueden reducir los recuerdos y pesadillas traumáticas características de ese cuadro. 10 “Pánico Pánico de escena” (ansiedad antes de hablar en público). 10 a 40 mg del betabloqueante propranolol una hora antes de la actuación reduce significativamente la sintomatología somática y los temores derivados de la misma. Pero no es necesariamente la mejor combinación de propiedades para todos los casos: el oxazepam y el lorazepam son muy parecidos pero la absorción es lenta, lo cual minimiza el efecto hipnótico y puede tener interés para evitar somnolencias al principio del tratamiento. Como hemos dicho antes, una benzodiazepina de acción larga puede ser una alternativa si la sedación y somnolencia son efectos secundarios más aceptables que la sintomatología típica de los derivados de acción corta. En el tratamiento de la ansiedad existe una alternativa a las benzodiazepinas: la buspirona. buspirona La eficacia ansiolítica es muy parecida. Las ventajas sobre las benzodiazepinas son la práctica ausencia de acción hipnótica, sedante o miorrelajante, y el no potenciar apenas el efecto del alcohol. También parece que la propensión al abuso es mínima. Por tanto, la buspirona no es útil en cuadros agudos de ansiedad. En casos crónicos pueden tener interés, sobre todo en acciones y pacientes con historial de abuso de drogas o alcohol. Puesto que la acción farmacológica es totalmente diferente, en caso de cambio de benzodiazepina o buspirona debe retirarse lentamente la benzodiazepina para evitar el cuadro de abstinencia. Hay una serie de situaciones patológicas que se suelen relacionar con la ansiedad y donde son de aplicación medicamentos que no son propiamente ansiolíticos. 1.3 1.3 ANTIPSICÓ ANTIPSICÓTICOS O NEUROLÉPTICOS Los llamados también neurolépticos o antipsicóticos constituyen un grupo de medicamentos de naturaleza química muy heterogénea pero con mecanismo de acción común. Actúan fundamentalmente por bloqueo de los receptores dopaminérgicos cerebrales D2. Los cuadros extrapiramidales se consideran consecuencia de la acción farmacológica, y por tanto inevitables. Antipsicóticos típicos y atípicos Hay una serie de hechos que no encajan en la hipótesis exclusivamente dopaminérgica de la etiología y el tratamiento de la esquizofrenia. Los principales son: Los llamados síntomas positivos de la esquizofrenia (ver pié de pg.) responden al tratamiento antipsicótico mucho mejor que los síntomas negativos (aislamiento social, inhibición afectiva, descuido personal). Ha sido esta última circunstancia, y concretamente la experiencia con la clozapina, clozapina la que ha llevado a considerar que la teoría dopaminérgica refleja un mecanismo común, pero no único, de los desórdenes esquizofrénicos, y que hay al menos un segundo componente, sobre el que puede influirse por bloqueo de receptores de serotonina. A su vez, esto ha conducido a la clasificación de los antipsicóticos en típicos y atípicos. Se prefiere clasificar como atípicos los antipsicóticos que se caracterizan por bloquear simultáneamente los receptores dopaminérgicos D2 y los receptores serotoninérgicos 5-HT2. 1. Esquizofrenia: grupo de enfermedades mentales correspondientes a la antigua demencia precoz, que se declaran hacia la pubertad y se caracterizan por una disociación, específica de de la s funciones psíquicas, que conduce a una demencia incurable. Es una sicosis. Delirio: es una esquizofrenia que se considera como disparate, confusión mental, caracterizada por alucinaciones, pensamientos absurdos e incoherentes. Delirio de grandeza: La persona se considera con apariencia muy superior. Paranoide: síndrome caracterizado por egolatría, manía persecutoria, suspicacia (propenso a la sospecha o desconfianza), agresividad. Manía: Extravagancia, preocupación caprichosa por un tema, o cosa determinada. Especie de locura, afecto o deseo desordenado, (manía por las modas). Preocupación maniática de ser objeto de la mala voluntad de las personas. 11 ANTIPSICÓTICOS TÍPICOS La eficacia terapéutica de todos los antipsicóticos tradicionales es prácticamente la misma. Cada paciente responde mejor a unos medicamentos que a otros. En cambio hay diferencias importantes en el perfil de reacciones adversas. Bajo el punto de vista clínico, los dos efectos más importantes son las reacciones extrapiramidales y la sedación. sedación Algo menos importantes son los efectos anticoli anticolinérgicos y la hipotensión ortostática. ortostática Los efectos secundarios extrapiramidales constituyen, junto con la falta de respuesta, los principales factores limitantes de los tratamientos antipsicóticos. Los antipsicóticos con alto poder sedante son útiles sobre todo en enfermos agitados o violentos, y deben ser evitados en los casos donde interese el mantenimiento de la actividad diaria normal. En cualquier caso es la acción específicamente antipsicótica, y no una reacción sedante, la que garantiza el control a largo plazo de los enfermos. Una clasificación utilizada a veces es la que distingue entre antipsicóticos de baja potencia (dosis del orden de 50mg: clorpromazina, tioridazina, etc.) y de alta potencia (dosis del orden de 1-2mg: haloperidol, flufenazi flufenazina, trifluoperazina, trifluoperazina etc.). La potencia no es significativa, porque las dosis se ajustan para conseguir en cualquier caso el efecto deseado, pero la clasificación tiene un cierto valor porque los antipsicóticos de baja potencia suelen tener acción sedante elevada y bajo potencial de reacciones extrapiramidales, mientras que los de alta potencia son poco sedantes pero con alta incidencia de efectos extrapiramidales. MEDICAMENTO SEDA SEDACION FENOTIAZINAS Clorpromazina Flufenazina Levomepromazina Perfenazina Pipotiazina Tioproperazina Tioridazina Trifluoperazina +++ + +++ ++ + + ++ + + +++ + ++ + +++ + +++ +++ + +++ ++ +++ + +++ + +++ + +++ + +++ + +++ + + +++ + + +++ +++ + + ORTOPRAMIDAS Sulpirida Tiaprida + + ++ + + + + + OTROS Cloxapina Pimozida + + + + + + + + BUTIROFENO BUTIROFENONA Haloperidol TIOXANTENOS TIOXANTENOS Zuclopentixol EFECTOS EXTRAPIRAMIDA ALES EXTRAPIRAMID EFECTOS ANTICOLINERGIICOS ANTICOLINERG HIPOTENSION ORTOSTATICA ANTIPSICÓTICOS ATÍPICOS La clozapina es el medicamento que, por sus especiales características, ha dado origen al grupo: tiene una eficacia muy alta, que incluye las esquizofrenias resistentes a los antipsicóticos típicos (responden el 30%-50%), y apenas produce efectos extrapiramidales. 12 La clozapina se usa exclusivamente en casos resistentes al tratamiento convencional o con cuadros extrapiramidales severos que contraindican otro tratamiento. Es un medicamento de uso restringido que sólo puede ser prescrito por especialista, haciendo controles hematológicos periódicos. El descubrimiento de las propiedades atípicas de la clozapina fue causal y accidentado, pero ha servido de modelo para el desarrollo de una serie de nuevos antipsicóticos. De momento hay tres disponibles: la risperidona, risperidona la olanzapina y el sertindol. sertindol Ambos fármacos cumplen nuestra definición de antipsicóticos atípicos: bloquean los receptores D2 y 5-HT2, tienen eficacia en los síntomas negativos de la esquizofrenia y en cuadros resistentes al tratamiento convencional; los efectos extrapiramidales aparecen a dosis algo más altas que las terapéuticas (con más de 6 mg/día de risperidona o más de 10-15 mg/día de olanzapina). SELECCIÓN DEL TRATAMIENTO TRATAMIENTO Las características favorables (eficacia en síntomas positivos y negativos, efectos extrapiramidales mínimo) convierten teóricamente a los antipsicóticos atípicos en el tratamiento de elección. En la práctica, el grupo está constituido en estos momentos por un medicamento que necesita controles hematológicos estrictos y por fármacos poco experimentados que parecen intermedio entre la clozapina y los antipsicóticos típicos. Estas circunstancias (y consideraciones de coste de tratamiento) aconsejan iniciar los tratamientos con un antipsicótico típico y reservar los atípicos a casos que no respondan a los primeros o que desarrollen cuadros extrapiramidales severos o incontrolables. No se puede recomendar un antipsicótico típico de elección. La eficacia de todos es prácticamente la misma pero hay gran variabilidad individual de la respuesta. La selección suele hacerse por criterios como historial de respuesta del paciente o sus familiares próximos a un determinado medicamento, el perfil de efectos adversos y la familiaridad del médico con las características del fármaco. Es preferible conocer bien dos o tres antipsicóticos diferentes que usar toda la gama. Un esquema de tratamiento podría ser el siguiente: Tratar con antipsicóticos típicos No responde* o efectos extrapiramidales Tratar con risperidona o con olanzapina No responde Tratar con clozapina *No responde en este escalón puede definirse como falta de respuesta a dos antipsicóticos típicos sucesivos. RECOMENDACIONES PARTICULARES PARTICULARES DE ANTIPSICÓTICOS TÍPI TÍPICOS Antipsicótico Comentarios Indicación Primera elección en general Pimozida Combina una incidencia baja de efectos secundarios con una semivida muy larga que permite dosificación diaria o cada varios días. Uso como antiemético Clorpromazina Otras muchas fenotiazinas tienen acción antiemética Perfenazina potente. Las citadas son las más usadas. Evitar tioridazina. Síndrome de Gilles Haloperidol Comenzar con dosis bajas y aumentar rápidamente hasta Gilles de la Tou Pimozida controlar los síntomas. Tourette 13 Corea de Huntington Hipo intratable intratable Episodios maníacos agudos en psicosis maníacomaníacodepresivas Clorpromazina Haloperidol Haloperidol Haloperidol Perfenazina Clorpromazina Alivian los movimientos coreiformes, pero no influyen en la evolución de la demencia. Puede ser útil también el ácido valproico. Asociados a carbonato de litio, que servirá de terapia de mantenimiento. TRATAMIENTO DE DEPÓSITO DEPÓSITO Debido a la notoria dificultad de conseguir que los enfermos tomen regularmente la medicación, tienen interés los medicamentos de muy larga duración de acción. Se han desarrollado preparaciones inyectables de depósito que liberan lentamente el fármaco desde el punto de inyección intramuscular, consiguiendo efecto sostenido durante varias semanas. Debe recordarse que la medicación de depósito no es susceptible, como la oral, de suspensión rápida en caso de aparición de efectos secundarios. Por lo general la incidencia de efectos extrapiramidales es más alta con estos preparados que con las formas orales. Antes de comenzar un tratamiento depot, debe ensayarse el uso de preparados no retardados del mismo fármaco con el fin de establecer: 1) La dosis óptima. 2) La tolerancia del paciente a la medicación. La primera inyección depot debe ser una pequeña dosis de prueba para ensayar definitivamente la tolerancia. No administrar nunca más de 2 ml de solución oleosa en el mismo punto de inyección. 1.4 ESTIMULANTES ESTIMULANTES DEL SNC. Producen una activación del organismo, agilizan la comprensión, aumentan el rendimiento individual, disminuyen el apetito, y mejoran el estado de ánimo. Los más conocidos, la cafeína anfetaminas y cocaína. 2. ANOREXIGENOS DE ACCIÓN CENTRAL. No los veremos 3. FÁRMACOS USADOS EN LA DROGO DEPENDENCIA. No los veremos. 4. FÁRMACOS CEREBROACTIVOS. No los veremos 5. FÁRMACOS CONTRA EL VÉRTIGO. VÉRTIGO. Los veremos en el capítulo del sistema gastrointestinal. 6. ANTIEPILÉPTICOS. Ver en otro aparte. 7. FÁRMACOS FÁRMACOS USADOS EN TRASTORNOS EXTRAPIRAMIDALES. EXTRAPIRAMIDALES. Ver en otro aparte. 8. DEPRESORES CENTRALES. Ver en otro aparte. 9. ANALGÉSICOS OPIOIDES. Los veremos en el capítulo de antiinflamatorios no esteroides