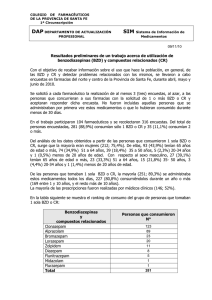
PMD – Trastorno por uso de Benzodiacepinas
Anuncio

Trastorno por uso de Benzodiacepinas Dr. Vicente Garijo García Médico Conductas Adictivas Unidad de Alcohología de Alicante Introducción • En 1960 se sintetizó la primera benzodiazepina (BZD): el clordiacepóxido. • Desde entonces se han sintetizado más de 3000 compuestos y se han comercializado más de un centenar. • El mecanismo de acción es común para todas ella. Disponibilidad • Con receta médica. • Sin receta médica. • Por internet. • En el mercado negro. Mecanismo de acción • Las BZD se fijan a receptores que se encuentran en ciertas áreas del cerebro y de la médula espinal. • Interaccionan con la subunidad alfa del receptor GABAA y potencian la acción inhibitoria del GABA tanto a nivel presináptico como postsináptico, facilitando la apertura del canal del cloro y provocando una hiperpolarización y por tanto una inhibición de la transmisión sináptica. Mecanismo de acción (2) • Existen, actualmente, hasta cinco receptores benzodiacepínicos que modulan alostericamente el receptor GABA-A. • Receptor tipo I: media acciones ansiolíticas e hipnóticosedantes y se localiza fundamentalmente en cerebelo. • Receptor tipo II: media acciones relajantes musculares, en estriado y espina dorsal. • Receptor tipo III: receptor periférico, localizado en riñón. GABA • El GABA controla el estado de excitabilidad neuronal en todas las áreas del cerebro. • La inhibición ligera del sistema gabaérgico genera ansiedad, insomnio, hiperreactividad a estímulos no amenazadores y aumenta el nivel de alerta. • “Si la actividad neuronal se comparara con un caballo desbocado, el GABA es la rienda que permitiría controlarlo...” Farmacocinética • Elevada liposolubilidad. • Se absorben de forma casi completa por vía oral. • En sangre se unen a proteínas plamáticas de forma variable, siendo la forma libre la que atraviesa el SNC. • Atraviesa la barrera hematoencefálica y la placenta. Metabolismo • Es muy complejo: se metabolizan, principalmente, por oxidación. • Lo más destacable es la producción de metabolitos activos que tienen actividad farmacológica y una semivida plasmática muy larga. • Se metabolizan en hígado a través del citocromo P450 (fundamentalmente). EDADES • Encuesta Domiciliaria sobre Alcohol y otras Drogas. • Muestra: 23.136 cuestionarios validados. • De 15-64 años de edad. • Las sustancias consumidas por un mayor porcentaje de personas son el alcohol, tabaco e hipnosedantes. Datos epidemiológicos: EDADES • Se observa una tendencia creciente desde 2005: consumo a diario en los últimos 30 días 7,7%. • El porcentaje de mujeres que consume hipnosedantes en el último año duplica el porcentaje de hombres consumidores (16 % frente a 8,5 %). • Las diferencias aumentan con la edad. • Edad de inicio: 35,2 años con receta médica y 31,3 sin receta médica. Epidemiología • La dependencia a las benzodiacepinas constituye un problema de salud pública actualmente minimizado por las autoridades de salud y de abordaje complejo para los equipos de la Atención Primaria (APS). Epidemiología (2) • Las BZD son fármacos ampliamente utilizados en la práctica diaria habitual. • Entre sus indicaciones reconocidas, son fundamentales el insomnio y la ansiedad. • El hecho de que las BZD puedan inducir adiciones no debe ser motivo para restringir su uso indiscriminadamente cuando están indicadas. Acciones farmacológicas 1.- Acción ansiolítica: . Alivian tensión subjetiva y síntomas objetivos de ansiedad (sudoración, taquicardia,ect…). 2.- Acción miorrelajante: acción central, no periférica. 3.- Acción anticonvulsivante. 4.- Acción hipnótica: Disminuye tiempo de latencia y despertares, aumenta tiempo de sueño y eficacia. Epidemiología (3) • Las benzodiacepinas son el psicofármaco más utilizado en Atención Primaria, llegando en algunos casos a representar el 78% de los psicofármacos prescritos. • Mayor consumo en ancianos y mujeres. Clasificación • De acción corta/rápida. • De acción intermedia. • De acción larga Acción corta/rápida • Brotizolam • Midazolam • Triazolam De acción intermedia • • • • • • • • Alprazolam Bromacepam Flunitracepam Ketazolam Loracepam Lormetazepam. Oxacepam. Temacepam. De acción larga • • • • • Clobazam. Cloracepato. Clordiacepóxido. Diacepam Fluracepam. • Nordiacepam. Clasificación BZDs según vida media Vida media larga (> 24 horas) Vida media intermedia (5-24 horas) Vida media corta (< 5 horas) Clobazepam Alprazolam Bentazepam Clonazepam Bromazepam Clotiazepam Clorazepato dipotásico Brotizolam* Midazolam* Clordiazepóxido Flunitrazepam* Oxazolam Diazepam Lorazepam Triazolam* Flurazepam* Lormetazepam* Halazepam Nitrazepam Ketazolam Oxacepam Medazepam Tenazepam Pinazepam * Hipnóticos Dosis equivalentes de BZD Benzodiacepina Diazepam Alprazolam Bromazepam Clorazepato Clonacepam Clobazam Flunitrazepam Lorazepam Lormetazepam Dosis equivalente (mg) 5 1 3 7.5 0.5 10 2 1 1 Patrones de consumo • Consumo único de BZD pautadas por ansiedad o insomnio. • Consumo de BZD y otras sustancias como alcohol o sustancias ilegales: policonsumo. Tolerancia • Aparece cuando el consumo es habitual. • La dosis inicial tiene cada vez menos efecto y se necesita una dosis cada vez más elevada para lograr obtener el efecto inicial • El organismo responde a la presencia continuada de la BZD con una serie de mecanismos de adaptación que tienden a superar los efectos de la misma • La tolerancia puede variar de un individuo a otro como resultado de las diferencias en la estructura neurológica y química intrínseca de cada persona. Supresión de benzodiacepinas • Pueden ocurrir tres fenómenos tras la suspensión de las benzodiacepinas: 1.- Cuadro de rebote. 2.- Fenómeno de recivida. 3.- Síndrome de Abstinencia. Cuadro de rebote • Se caracteriza por la reaparición de forma brusca de los síntomas originales para los que se prescribió la BZD, si bien son de mayor intensidad y tienen una evolución temporal limitada. • Aparición inmediata (horas/día). • Mayor frecuencia con BZD de acción rápida/corta y dosis elevadas. Fenómeno de recidiva • Se pone de manifiesto por la progresiva aparición y con la misma intensidad, del mismo cuadro clínico existente antes del empleo de la BZD. • Aparecen en un periodo más o menos largo tras la supresión de BZD (semanas o meses) • Los síntomas persisten a lo largo del tiempo. Síndrome de abstinencia • Serie de síntomas de intensidad variable, inexistentes con anterioridad al inicio del tratamiento: Nauseas o vómitos, temblores, dolores musculares, contracciones, visión borrosa, vértigo, sudoración, taquicardia, síntomas somáticos de ansiedad, alteraciones de la percepción del movimiento, convulsiones, delirium. Fenómeno Síntomas Intensidad Gravedad comparada con los síntomas originarios Evolución Rebote Iguales a los originales Mayor que los originales Mayor Inicio rápido y curso temporal Recidiva Iguales a los originales Igual que los Igual originales Inicio gradual y curso persistente Abstinencia Nuevos Variables Variable y limitada (2-4 semanas) Variable Síntomas abstinencia Muy frecuentes Habituales Raros Ansiedad Insomnio Inquietud Agitación Irritabilidad Tensión muscular Nauseas Diaforesis Letargia Hiperacusia Visión borrosa Depresión Hiperreflexia Ataxia Psicosis Convulsiones Acúfenos Confusión Ideas paranoides Alucinaciones Síndrome de abstinencia a benzodiacepinas Patrón de consumo a altas dosis: . Náuseas y vómitos . Anorexia . Ansiedad . Temblores . Insomnio y pesadillas En casos graves . Convulsiones . Fiebre . Delirium: obnubilación, alucinaciones visuales y auditivas Cronología . Precoz (12-24h) si BZD es de vida media corta . Tardío (24-48h) si BZD es de vida media larga Tratamiento síndrome de abstinencia de BZD • Se administra una dosis sustitutiva correspondiente 50% de la que estaba tomando. • Reducción lenta hasta la supresión. • Podemos usar además betabloqueantes como propanolol y antidepresivos en caso de depresión. • En caso grave de abstinencia: ingreso hospitalario. al Factores de riesgo para el desarrollo de dependencia • Dosis altas. • Tiempo de uso prolongado: 4-8 meses en dosis terapeúticas. • Dificultad para suspender el tratamiento. • Empleo de dosis cada vez mayores (tolerancia). • Aparición de síndrome de abstinencia al suspender el fármaco. • Tipos de BZD: BZD de acción corta: más rápida e intensa. BZD gran potencia: más frecuente e intensa. . Factores de riesgo (2) • Características del paciente: - Historia previa de dependencia y/o alcoholismo. - Trastornos de la personalidad, de ansiedad o afectivos. - Dificultades habituales para dormir. Dependencia con dosis terapéuticas – Consumen benzodiacepinas en dosis "terapéuticas" recetadas desde hace meses o años. – Poco a poco han empezado a "necesitar" benzodiacepinas para desempeñar sus actividades cotidianas normales. – Han seguido tomando benzodiacepinas a pesar de que haya desaparecido la indicación original que hizo que les fueran recetadas. – Tienen dificultades en dejar de tomar la BZD, o en reducir la dosis a causa de síntomas de abstinencia. – Si están tomando benzodiacepinas de acción corta presentan síntomas de ansiedad entre una dosis y la otra, o sienten deseos poderosos de tomar la dosis siguiente. Dependencia con dosis terapéuticas – Solicitan cita de forma habitual para solicitar recetas para continuar el tratamiento. – Se vuelven ansiosos si no consiguen fácilmente tener a disposición la receta siguiente; también puede ser que lleven siempre las pastillas consigo y hasta que tomen una dosis adicional antes de un acontecimiento que les parece puede causar estrés o antes de dormir una noche en otra cama que no es la propia. – Puede ser que hayan aumentado la dosis con respecto a la que se les había recetado al principio. – Puede ser que padezcan de ansiedad, pánico, agorafobia, insomnio, depresión y de otros síntomas de tipo físico, que se van agravando a pesar de que sigan tomando benzodiacepinas Sobredosis de benzodiacepinas Clínica: . Apatía . Sequedad de boca . Disminución tono muscular . Afectación SNC (ataxia, disartria, incoordinación, nistagmus) . Alteración conciencia: obnubilación, somnolencia En intoxicaciones graves . Depresión cardiorespiratoria . Convulsiones . Coma muerte Intervención: . Limpieza gástrica . Medidas de sostén . Flumazenil: 0,3 mgs/60 seg. Hasta dosis acumulada de 2 mgs Perfusión hasta 3 mgs No olvidar que… Lo importante no es saber cómo desintoxicar, sino cómo instaurar un tratamiento correcto que evite la iatrogenia. Tratamiento • 1.- Tratamiento hospitalario: ingreso en Unidad de Desintoxicación Hospitalaria del Hospital de referencia. • 2.- Tratamiento ambulatorio. Tratamiento hospitalario Pacientes que no pueden disminuir la cantidad de BZD. Pacientes sin apoyo familiar o que viven solos. Pacientes con patologías orgánicas graves. Pacientes que consumen más de 60 mg/día de diazepam (o equivalentes). Pacientes con enfermedad psiquiátrica grave. Tratamiento ambulatorio Si toma BZD de vida media corta se inicia tratamiento con BZD de vida media larga: diazepam en dosis equivalentes. Se reduce la dosis de forma lenta: por ejemplo 10-20% cada semana hasta llegar a una dosis donde la reducción es más paulatina. Si al disminuir la dosis aparecen síntomas de abstinencia, se vuelve a reintroducir la dosificación previa durante un breve periodo. Tratamiento ambulatorio • Se añaden otros fármacos: -ISRS. - ISRSN. - Trazodona. - Mirtazapina. - Anticonvulsivantes (eutimizantes). - Antipsicóticos sedantes como quetiapina a dosis bajas. Opciones terapéuticas en el tratamiento de la ansiedad Fármaco Ventajas Desventajas Benzodiacepinas Rápido inicio de efectos. Suficiente evidencia científica. Dependencia. Sedación y retardo psicomotor. Afectación cognitiva. Reacciones paradójicas. ISRSs No dependencia. Suficiente evidencia científica. Latencia: 2-6 semanas. Posible nerviosismo e inquietud iniciales. Afectación sexual. Síndrome de discontinuación. IRSNs No dependencia. Suficiente evidencia científica. Latencia: 2-6 semanas. Aumento TA. Síndrome de discontinuación. Pregabalina Rápido inicio de efectos. No dependencia. Suficiente evidencia científica. Mareos. Somnolencia. Quetiapina Rápido inicio de efectos. No dependencia. Evidencia inicial de eficacia. Somnolencia. Aumento de peso. Uso de fármacos no adictivos • Antidepresivos: ISRS: Escitalopram por ejemplo hasta alcanzar dosis plenas si es necesario. Mirtazapina: por su efecto sedativo, mejorando patrón del sueño. Trazodona: mejora el patrón del sueño, y se puede usar en ancianos. IRSN: Venlafaxina, Duloxetina. Uso de fármacos no adictivos • Anticonvulsivantes: Pregabalina con aumento progresivo hasta alcanzar los 300 mg cada 12 horas. Pauta de prescripción de Pregabalina Pauta de tratamiento Mañana Noche Dosis INICIO 1ª semana - 75 mg Dosis MINIMA EFICAZ 2ª semana 75 mg 75 mg 150 mg 150 mg 150 mg 300 mg 300 mg 300 mg Dosis MEDIA Dosis MÁXIMA Aumentar la dosis semanalmente según la respuesta del paciente Aumentar la dosis semanalmente según la respuesta del paciente Prevención de recaídas Fundamental el tratamiento psico-terapeútico enfocado a la prevención de recaídas. Indicar en historia clínica del paciente: no dar BZD si no es estrictamente necesario (evitamos que el paciente acuda a distintos centros médicos para obtener la receta). Prevención de recaídas (2) • Individualizar las dosis para cada paciente junto con control estricto de la prescripción. • Evitar el uso de otros depresores SNC como alcohol. • Evitar las interrupciones bruscas y recomendar la retirada paulatina. • Tratamiento no superior en el tiempo a tres meses. • No prescribir BZD como analgésicos o antidepresivos. • El empleo de forma diaria y regular debe reducirse al tiempo mínimo imprescindible; si es posible menos de un mes. Sin embargo… “Se recomienda la utilización a corto plazo de las BZD, no más allá de 4 semanas, y cuando sea crucial el control rápido de los síntomas o mientras se espera a la respuesta del tratamiento con antidepresivos o TCC” Recomendaciones sobre BZD para el Trastorno de Ansiedad Generalizada (TAG). Guía de Práctica Clínica para el Manejo de Pacientes con Trastornos de Ansiedad en Atención Primaria. Ministerio de Sanidad y Consumo, 2008. Ejemplo Policonsumo. Antonio de 47 años de edad acude remitido por su médico de familia para valorar abuso de BZD; el consumo actual de BZD es Lorazepam 5 mg cada 6 horas desde hace más de un año. Consumo actual de alcohol: 3 litros de cerveza al día. Inicio consumo de Lorazepam por cuadro de ansiedad tras perdida de trabajo y separación. Vive sólo, en el paro, sin ningún apoyo familiar. Ejemplo Policonsumo (2) Ante esta situación se decide ingreso en Unidad de desintoxicación Hospitalaria. El ingreso dura 17 días y al alta la medicación fue: Pregabalina 150 mg cada 12 horas, Antabus en desayuno + Escitalopram 20 mg en desayuno. Otro caso: dosis terapeúticas. Carmen 67 años toma Lexatin 3 mg desde hace muchos años para dormir. La paciente no ha aumentado las dosis pero, a veces, llega a tomar dos comprimidos para dormir y demanda más medicación. Se pacta con la paciente cambio a Diazepam con disminución progresiva durante semanas. Se inicia Diazepam 10 mg por la noche + Trazodona 100 mg por la noche. A los dos meses tomaba solo Diazepam 2.5 mg por la noche + Trazodona 100 mg por la noche. Abuso/dependencia a las benzodiacepinas Recomendaciones . Cuidadosa selección de los pacientes . Indicación correcta de los fármacos . Indicarlos en un contexto terapéutico global . Control del tiempo . Empleo dosis mínima eficaz . Vigilar síntomas y signos precoces de dependencia GRACIAS POR SU ATENCION