ANEMIA APLÁSICA
Anuncio

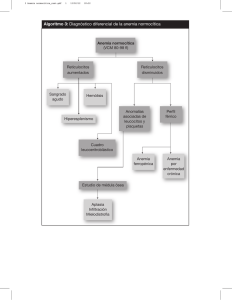
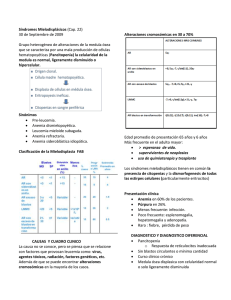
ANEMIA APLÁSICA Dra. Rodríguez Definición: trastorno de la hematopoyesis caracterizado por pancitopenia con depleción de los elementos eritroides, mieloides y megacariocitos en la médula ósea. Es decir, que la célula madre dejó de producir. Las células hematopoyéticas son incapaces de proliferar, de diferenciarse o de madurar, entonces simplemente no hay producción. Causas: A) Adquiridas: generalmente por toxicidad en la médula ósea. 1. Drogas: AINES (poco frecuente), sales de oro (usados en AR por ejemplo), cloranfenicol, sulfonamidas, anticonvulsivantes, diuréticos. En este grupo se incluyen algunas drogas que a diferencia de las anteriores producen una mielotoxicidad transitoria, conocida de previo y controlada, como por ejemplo el caso de los quimioterapéuticos (dependiendo del tipo de quimioterapia y la dosis ya se conoce cuánta aplasia puede producir y el tiempo que dura). 2. Radiación: al igual que la quimioterapia, es Controlada. Igual depende de la dosis y en algunos casos podría ser una aplasia más prolongada. 3. Químicos: benceno, insecticidas. Es una aplasia que se presenta a largo plazo, después del contacto con la sustancia, y depende mucho de si se le dio o no un manejo adecuado. 4. Virus: CMV, EBV, HCV. Parvovirus y VIH producen una aplasia que puede ser transitoria o puede ser prolongada. 5. Otros: rara vez pero se ha encontrado asociada al EMBARAZO (de novo, transitoria) y que se recupera después del parto, y si vuelve a embarazar vuelve a aparecer la aplasia. Y si es una paciente con Aplasia que se embaraza, también puede empeorar. También algunas ENFERMEDADES REUMÁTICAS se han visto asociadas. B) Idiopáticas: en más del 50% de los casos. (50-65%) No se conoce la causa. Diagnóstico: Pancitopenia. Típicamente hay macrocitosis pero no es obligatorio encontrarlo. Reticulocitos bajos porque no hay regeneración celular. AMO: médula ósea hipocelular, si se encuentra una MO hipocelular, se está en la obligación de hacer una biopsia; esto porque pudo suceder que la muestra no fuese la apropiada, que esté cargada de un sólo tipo de células, que sea acelular porque lo que tiene es mucha fibrosis, etc, entonces hay que hacer estos diagnósticos diferenciales con la biopsia. Biopsia: Generalmente reportan MO hipocelular con aumento del tejido graso Patogenia: Generalmente lo que se afecta es la célula madre precursora de la línea mieloide (productora de granulocitos, eritrocitos, megacariocitos) y NO la línea de los linfocitos. Por lo general en los pacientes con Anemia Apásica (AA) se pueden encontrar muchos linfocitos en la médula y no es que hay mucho sino que están normales pero todo lo demás está disminuido. Biopsia: normal vs. aplasia medular (lo que queda de celularidad es muy poco, y por el contrario se ve sustituido por grasa) La anemia aplásica es un tipo de Falla Medular sin embargo hay otros tipos y es importante diferenciarlas dado que representan un enfoque, manejo y tratamiento distinto: OTROS TIPOS DE FALLA MEDULAR - Hereditarias: como la Anemia de Fanconi y la Disqueratosis Congénita. Son diagnósticos típicamente pediátricos y por lo general vienen asociados a otros trastornos, por ejemplo los dos mencionados tienen más riesgo de hacer Mielodisplasia seguida de Leucemia Aguda, o solamente ésta última. Fanconi generalmente se asocia a malformaciones esqueléticas y la disqueratosis a alteraciones del tejido conjuntivo. - Aplasia pura de la serie roja: es selectiva. Aplasia pura de megacariocitos: selectiva, trombocitopenia. DIAGNÓSTICOS DIFERENCIALES Pancitopenia + médula ósea HIPERcelular: Linfoma en fase leucémica o Mieloma son algunas posibilidades. Infecciones como Histoplasmosis sobre todo en VIH(+), donde el Histoplasma puede infiltrar la médula y producir un cuadro leucoeritroblástico. También en paciente por ejemplo hepatópata crónico con hiperesplenismo al cual si se le hace una Bx de MO tendrá una MO reactiva (reaccionando al hiperesplenismo) y puede encontrarse pancitopenia. También en una anemia megaloblástica (pancitopenia con una MO muy celular pero típicamente con megaloblastos). Otro ejemplo típico es la Mielodisplasia en donde la MO es muy celular pero la producción es inadecuada entonces hay pancitopenia a nivel periférico. Pancitopenia + MO HIPOcelular - Otras causas de falla medular, como las hereditarias (Fanconi por ejemplo) - Mielofibrosis: en realidad podría decirse que es hipercelular pero por el exceso de fibras reticulares - Leucemia de células peludas: es una neoplasia B. Los “pelos” en realidad son prolongaciones del citoplasma. - Leucemia aguda: típicamente la MO es hipercelular pero hay casos en que es hipocelular aunque con blastos. Es por ello que los patólogos antes de afirmar si es una Aplasia Medular deben de fijarse si hay blastos o no, pues aunque sean pocos puede suceder que ésa cantidad sea más del 50% de la celularidad total. - Mielodisplasia: acaba de mencionar que es hipercelular pero también hay algunos pocos casos con hipocelularidad pero igualmente con cambios de mielodisplasia en la MO. - Hemoglobinuria Paroxística Nocturna: es un trastorno de la célula madre que produce anemia hemolítica. Criterios de severidad Neutropenia: por definición es <1500. En general se dice que menos de esta cifra ya representa cierto riesgo aumentado de infecciones pero la cifra que definitivamente tiene altísimo riesgo de infecciones bacterianas y de hongos es <500/mL. Plaquetas <20 000/mL: riesgo de sangrado Lo normal de Neutrófilos son >1800/mL Reticulocitos <20 000 ó bien <1%. o Realmente la severidad de la AA es considerable, de hecho tiene una mortalidad más alta que la de una Leucemia. No desestimarla por pensar que como no es una malignidad tiene buen pronóstico, y no es así. o Mortalidad a los 2 años: 80% Tratamiento: El trasplante alogénico de MO cura el 80%, es decir que pasamos de una mortalidad del 80% a una curación del mismo porcentaje siempre y cuando el paciente se pueda trasplantar lo más pronto posible. En pacientes que no se pueden trasplantar existe la opción de Inmunosupresores por ejemplo la Globulina antitimocítica que cura en un 60% de los pacientes aprox. Tratamiento de soporte también es importante considerando sobre todo si hay una causa de fondo como un tóxico entonces eliminarlo, o si es infecciosos tratarlo, si es una enfermedad autoinmune, inmunomodularlo, etc. Otro elemento del tratamiento de soporte sería las Transfusiones (no obstante en el paciente que se va a trasplantar deben evitarse, pues a mayor número de transfusiones que haya recibido tiene peor pronóstico).