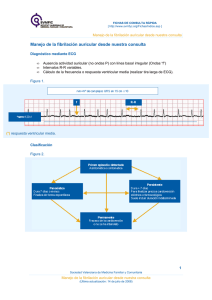
Prevalencia e implicancias clínicas de la fibrilación auricular en
Anuncio

1982 FUNDACION Dr. J.R. Villavicencio Prevalencia e implicancias clínicas de la fibrilación auricular en pacientes con marcapasos admitidos en una unidad de stroke. Estudio retrospectivo multicéntrico. María Carmela Spinelli1; Ana Isabel Fumagalli4; Giorgio Silvestrelli2; Sara Micheli3; Maurizio Paciaroni2 Giancarlo Agnelli3; Paolo Previdi2; Giancarlo Comi1; Francesco Corea1 1 Unità Neurologica, Istituto di Neurologia Sperimentale, IRCCS San Raffaele, Milano, Italy 2 Stroke Unit, Division of Neurology, C. Poma Hospital, Mantova, Italy 3 Stroke Unit, Division of Cardiovascular Medicine, University of Perugia, Italy 4 Servicio de Neurología, Sanatorio Parque de Rosario, Argentina [email protected] Resumen Introducción. El accidente cerebrovascular (ACV o stroke) cardioembólico es una de las mayores causas de mortalidad. Se ha focalizado la atención con respecto a si los marcapasos ventriculares uni o bicamerales podrían tener diferente relevancia sobre la detección de la fibrilación auricular y el riesgo de stroke. Objetivo. El estudio Stroke PACEmaker (SPACES) es un estudio observacional retrospectivo llevado a cabo en 3 centros hospitalarios de Perugia, Milán y Mantova que incluyó pacientes admitidos por un ACV agudo o AIT con marcapasos entre 2005 y 2008. El objetivo fue determinar las características de los pacientes con marcapasos admitidos en las unidades de stroke. Fueron incluídos en este estudio todos los pacientes de cualquier edad y sexo admitidos con diagnóstico de ACV isquémico, hemorrágico o AIT que tuvieran un marcapasos o un desfibrilador. Material y métodos. En el momento de la admisión a todos los pacientes se les realizó una TAC sin contraste, estudios de laboratorio de rutina, un ECG de 12 derivaciones y una radiografía de tórax. Se usó el test del Chi cuadrado con la corrección de Yates y el test exacto de Fisher. Resultados. Cien pacientes con marcapasos fueron incluídos. El ritmo de fibrilación auricular detectado en la admisión fue más frecuente en aquellos con antecedente de fibrilación auricular (p<0.001) tratados con aspirina previamente al primer evento registrado (p=0.039) y admitidos por un stroke isquémico (p<0.045). Los pacientes con fibrilación auricular detectada en el momento de la admisión padecieron un stroke tipo TACI (p=0.038) teniendo un origen cardioembólico (p<0.001). El número de pacientes con fibrilación auricular detectada por ECG fue también mayor (p=0.002). Conclusión. Los pacientes con marcapasos sufren más frecuentemente ACV isquémicos mayores debidos a eventos cardioembólicos. Nuestro estudio ha demostrado que en pacientes con ACV portadores de marcapasos, la fibrilación auricular es el factor de riesgo principal. Un análisis detallado del ritmo cardíaco en la unidad de stroke, podría indicar la anticoagulación en la prevención secundaria de stroke. Abstract Introduction: Cardioembolic stroke is one of the major killers in cerebrovascular diseases. Attention has already been focused on the fact that dual or single chamber ventricular pacing may have different relevance over AF recognition, and subsequent stroke risk. Even the diffusion of these devices is large in the community, there are still no data available concerning the characteristics of PM patients admitted in a stroke unit and their management. Objective: The Stroke PACEmaker Study (SPACES) is a retrospective observational study conducted in three Italian Hospital Centers (Perugia, Milano, Mantova), including paced patients consecutively admitted between 2005 and 2008 for an acute TIA. The objective of this SPACES study is to determine the characteristics of the patients with PM admitted in the participating stroke units, with specific attention on pre and post stroke antithrombotic treatment, as well as cardiac rhythm detected during hospitalization. All patients of any age and sex admitted to the centers during the study period were eligible to enter the study, provided they presented an acute stroke (ischaemic or haemorrhagic) or TIA, and had an implanted pacemaker or defibrillator. Methods: All patients underwent non-contrast computed tomography (CT), routine biological tests, 12 lead ECG, and chest radiography. We used the Chi squared test with Yates correction or the Fisher's exact test when appropriate. Results: One-hundred PM patients were included in the study. At the univariate analysis the patients with an ECGdetected AF rhythm at admission were more often those with positive AF medical history (p<0.001) treated with aspirin prior to the index event (p=0.039) and admitted because of an ischemic stroke (p<0.045). Patients with AF detected at admission were more often victims of a TACI subtype of stroke (p=0.038) having a cardioembolic cause (p<0.001). Patients with ECG-detected AF were also older (p=0.002). Conclusions: Paced patients more often presented major ischemic strokes due to cardioembolic events. Our study shows that in consecutive stroke patients with PM atrial fibrillation is the leading risk factor. A tailored analysis of cardiac rhythm in the stroke unit could be an indication for the use of anticoagulation for secondary prevention. ANUARIO FUNDACIÓN Dr. J. R. VILLAVICENCIO | 2008 | Nº XVI 77 Prevalencia e implicancias clínicas de la fibrilación auricular en pacientes con marcapasos admitidos en una unidad de stroke. Estudio retrospectivo multicéntrico. Palabras clave: accidente cerebrovascular, fibrilación auricular, pacientes con marcapasos, unidad de stroke. Key Words: stroke, atrial fibrillation, pacemarkes patients, stroke unit. Introducción La primera resucitación cardíaca exitosa por estimulación externa fue reportada en el año 1950, y la importancia médica de la estimulación cardíaca creció rápidamente. Millones de pacientes con arritmias han sido tratados con marcapasos. Estados Unidos tuvo por lejos el mayor número de marcapasos cardíacos implantados, aunque Alemania tuvo el mayor número de nuevos implantes por millón en población. Todos los países que participaron en el registro de 1997 mostraron aumento significativo del número sobre un período de 4 años. vasculares y una incidencia diez veces mayor de fibrilación auricular persistente con respecto a los otros pacientes en estudio. Sparks y colaboradores reportaron una prevalencia similar de fibrilación auricular (48%) en pequeñas series de pacientes externados con marcapasos. El aumento en el uso de marcapasos cardíacos ayudará al reconocimiento de la fibrilación auricular no detectada. En los pasados 10 años los implantes de marcapasos bicamerales han aumentado regularmente en una proporción del 58.5%. El uso de estos dispositivos ha excedido los unicamerales desde 1995. De los dispositivos bicamerales insertados en el año 2003, la mitad poseían modulador de frecuencia (DDDR). El 40% de los implantes era ventricular, el 16.4% del total era marcapasos unicamerales con frecuencia fija (VVI) y 24% marcapasos unicamerales con frecuencia variable (VVIR). El uso de los marcapasos auriculares fue considerablemente menor, solamente el 1,1% del total ha disminuído alrededor de la mitad en los pasados 10 años. El bloqueo auriculo-ventricular de alto grado y el síndrome del seno enfermo correspondieron a la mayoría de las indicaciones para la implantación de los marcapasos cardíacos (77%). Esto lleva al alto porcentaje de sistemas DDDR en muchos países desde el registro de 1997. La colocación de catéteres fue predominantemente transvenosa, bipolar y de fijación pasiva. Sobre el mismo período, extensos estudios prospectivos randomisados han demostrado que la anticoagulación con warfarina disminuye el riesgo de accidente cerebrovascular tromboembólico en un 70% en pacientes con fibrilación auricular. A pesar de las precisas indicaciones, la anticoagulación es poco indicada en los pacientes con fibrilación auricular en varios estudios clínicos, como en pacientes con marcapasos. Desde que el electrocardiograma es usualmente insuficiente para diagnosticar el ritmo auricular de base; un marcapasos con reprogramador temporario que disminuya la frecuencia ventricular puede ser necesario para diagnosticar el ritmo de base real. Tse y colaboradores estudiaron 226 pacientes con marcapasos no seleccionados con dispositivos bicamerales con modulador de frecuencia (DDDR). Durante un promedio de seguimiento de 84 meses, 99 pacientes (44%) tuvieron al menos un episodio de fibrilación auricular, comparados con el 0·4% en la población general. Los pacientes con fibrilación auricular tuvieron 2·5 veces más eventos cardio- 78 La prevalencia de fibrilación auricular es particularmente alta en pacientes con marcapasos por antecedente del sindrome del seno enfermo. Estos pacientes, en parte debido a la alta edad, tienen un riesgo de stroke y podrían además beneficiarse con la terapia antitrombótica. Además, la frecuencia de anticoagulación en pacientes con marcapasos es baja. Patel y colaboradores (5) y McLellan y colaboradores (6) reportaron una frecuencia del 60%, mientras el estudio de Sparks y colaboradores (4) mostraron no sólo el 15% de los pacientes con marcapasos habían recibido anticoagulación con warfarina. Muchos pacientes con marcapasos difícilmente han sido diagnosticados previamente con fibrilación auricular y muchos no padecían síntomas de enfermedades cardíacas. Los pacientes con marcapasos tienen características peculiares como 1) contraindicación para la realización de RMN,2) la edad promedio es avanzada 3) enfermedades cardíacas concomitantes. Además el ECG standard es usualmente insuficiente para diagnosticar el ritmo de base auricular. En nuestro conocimiento no hay datos de la literatura referidos a características de pacientes con marcapasos que han sufrido un accidente cerebrovascular y su manejo en la unidad de stroke. Objetivo El estudio Stroke PACEmaker (SPACES) es un estudio observacional retrospectivo llevado a cabo en 3 centros hospitalarios de Italia, Perugia, Milán y Mantova que incluyó pacientes con marcapasos admitidos consecutivamente entre los años 2005 y 2008 por un accidente cerebrovascular agudo o un ataque isquémico transitorio (AIT). El objetivo del estudio SPACES fue determinar las características de los pacientes que padecieron un ACV portadores de marcapasos, admitidos en las unidades de stroke. La característica del evento registrado y los factores de riesgo más frecuentes en la población en estudio fueron reportados así como todos los datos disponibles ANUARIO FUNDACIÓN Dr. J. R. VILLAVICENCIO | 2008 | Nº XVI 1982 FUNDACION Dr. J.R. Villavicencio concernientes al manejo de los pacientes en los tres centros. Se dirigió la atención al ritmo cardíaco, y a ambos tratamientos antitrombóticos pre y post accidente cerebrovascular. Fueron incluidos en este estudio todos los pacientes de cualquier edad y sexo admitidos con diagnóstico de accidente cerebrovascular agudo isquémico, hemorrágico o AIT que tuvieran un marcapasos o un desfibrilador. Material y métodos En el momento de la admisión a todos los pacientes se les realizó una TAC sin contraste, análisis de laboratorio de rutina, un ECG de 12 derivaciones y una radiografía de tórax. El ECG de 12 derivaciones fue caracterizado en los siguientes subgrupos: a) ritmo sinusal; b) ritmo de fibrilación auricular; c) ritmo de marcapasos o actividad inducida por marcapasos. A los que padecieron un ACV isquémico o un AIT se les realizó eco doppler de vasos del cuello. A todos los pacientes con un ACV isquémico o AIT se les realizó un ecocardiograma transesofágico, a algunos seleccionados angiografía convencional. El ACV isquémico fue definido como signos clínicos de déficit focal o función cerebral de más de 24 hs o que produjeron la muerte, sin otra causa más que la vascular y sin evidencia de una hemorragia intracerebral en la TAC o por autopsia. El ACV hemorrágico fue definido como signos clínicos de déficit de la función cerebral de 24 hs o que produjeron la muerte, sin otra causa más que la vascular y con evidencia de una hemorragia intracerebral en la TAC o por autopsia. Los pacientes con transformación hemorrágica luego del infarto fueron clasificados en el grupo de infarto hemorrágico. Los accidentes isquémicos transitorios fueron definidos como episodios de disfunción cerebral focal, presumiblemente de origen isquémico de menos de 24 horas y seguidos por retorno a la normalidad, sin ninguna lesión relevante en la TAC más que el origen isquémico. La historia clínica fue determinada desde todos los registros disponibles (informe del médico de cabecera y fuentes (paciente, familia, o médico de cabecera). Se incluyeron las siguientes variables: edad, sexo, ACV previo, o AIT, presencia de hipertensión arterial, definida como sistólica > 160 mm Hg, or diastólica > 90 mm Hg, o tratamiento con drogas antihipertensivas antes del inicio del stroke; diabetes mellitus (definida como glicemia en ayuno > 120 mg/dl (6.7 mmol/l), o uso corriente de hipoglucemiantes); hiperlipidemia (definida como concentración de triglicéridos séricos > 150 mg/dl (1.71 mmol/l), o concentración de colesterol en ayunas > 230 mg/dl (6.0 mmol/l), o tratamiento hipolipemiante corriente; historia de enfermedad arterial periférica con claudicación intermitente; alcoholismo (definido como un consumo de alcohol promedio > 300 g/ semanales); tabaquismo (> 10 cigarrillos/día o abandono hace menos de 5 años), alto riesgo de cardiopatías definidas según el criterio TOAST (trial of org 10172 in acute stroke treatment) (25); y estenosis significativa de las arterias definidas como estenosis del calibre > 50% documentada por eco doppler carotídeo, ecotomografía modo M, o arteriografía convencional. El tratamiento al inicio y en el momento del alta también fue registrado. Las características del marcapasos se registraron según la North American Society of Pacing and Electrophysiology (NASPE) y el British Pacing and Electrophysiology Group (BPEG). Se consideró el Generic Code for Anti-bradycardia Pacing que establece posiciones que se describen: la localización de la cámara (posición I), la cámara sensada (posición II), respuesta al sensado (posición III) y la frecuencia de la modulación (posición IV) (ver tabla 1). La posición II indica la cámara donde la despolarización espontánea es detectada si esto ocurre afuera del generador de pulso presente en los períodos refractarios. La acción del marcapasos en respuesta a la despolarización es descripta por la posición III. La posición IV describe la incorporación de un sensor extrínseco que provee la frecuencia de la modulación. Los pacientes fueron divididos en 3 grupos acordes a las 12 derivaciones del EEG en el momento de la admisión a) ritmo sinusal b) fibrilación auricular c) ritmo inducido por marcapasos. El análisis estadístico incluyó las variables estos 3 subgrupos de pacientes. Se usó el test del Chi cuadrado con la corrección de Yates y el test exacto de Fisher. Las variables incluyeron datos demográficos, características del registro de ACV, antecedentes médicos, factores de riesgo cerebrovasculares, causa potenciales de ACV otros más que fibrilación auricular, y tratamientos previos y actuales. Resultados Se incluyeron cien pacientes con marcapasos. 59 pacientes eran hombres y la edad media fue de 78 años, entre 56 a 98 años. El 70% de los pacientes eran hipertensos, el 40% tenía antecedente de fibrilación auricular y el 17% padecía diabetes. Previamente al primer evento el 38% fue tratado con aspirina, 12% con anticoagulantes, 9% con otros antiplaquetarios. En la población estudiada 53 sujetos tenían un marcapasos bicameral (DDD) y 46 unicameral (VVI). La razón para el implante del marcapasos en 7 casos se debió al síndrome del seno enfermo, en 7 casos al bloqueo auriculo ventricular, y en 49 pacientes a bradicardia sintomática, sin causa conocida en el resto. ANUARIO FUNDACIÓN Dr. J. R. VILLAVICENCIO | 2008 | Nº XVI 79 Prevalencia e implicancias clínicas de la fibrilación auricular en pacientes con marcapasos admitidos en una unidad de stroke. Estudio retrospectivo multicéntrico. Tabla 1: Características de los pacientes a los que se les realizó un ECG de 12 derivaciones en el momento de la admisión. Variables demográficas Total § (n=100 ) Edad (mediana o rango) Ritmo FA (n=27) Ritmo Sinusal (n=26) PM incluido (n=35) 78 (56-98) 83 (58-98) * 71 (56-87) 76 (60-92) Sexo Masculino 51 11 16 24 Diabetes 16 5 5 0 Hipertensión 67 22 19 24 Tabaquismo 14 2 12*** 6** Hiperlipidemia 21 2* 12** 6 Antec Fibrilación auricular 40 25*** 0*** 15 Sindrome de Seno enfermo 10 3 0 6 BAV 12 1 2 9* Bradicardia 16 4 16 5 Marcapasos doble cámara 41 11 7* 22* Marcapasos unicameral 49 16 19* 13* 62 23* 11* 27* Indicación de implante de marcapasos Evento registrado ACV isquémico ACV hemorrágico Rankin Scale 9 0 7** 1 3 (0-6) 3 (0-5) 2 (0-5) 2 (0-6) Etiología Ateroesclerosis 9 0 3 6 Enfermedad de pequeños vasos 14 1 7 6 Cardioembolismo 32 20*** 0*** 11 Otras causas 3 0 1 2 Causas múltiples posibles 9 2 1 6 TACI (infarto total de la circulación anterior) 12 7* 0* 5 PACI (infarto parcial de la circulación anterior) 22 7 3 12 LACI (infarto lacunar) 16 6 5 5 8 1 3 3 38 16* 4** 17 Anticoagulantes orales 9 4 0 5 Otros antiplaquetarios 9 2 2 5 Aspirina 40 11 13 16 Anticoagulantes orales 18 8 2 7 8 3 0 5 Subtipo POCI (infarto de la circulación posterior) Tratamiento previo a la admisión Aspirina Tratamiento en el momento del alta Antiplaquetarios Heparinas de bajo peso molecular Cualquier antitrombótico 7 5* 0 2 75 25 19 30 § En 6 casos el registro de ECG fue no clasificable, en un caso de 3 categorías, en 5 casos no disponible. En 1 caso con artefactos. El análisis univariado del test de Chi cuadrado o del Mann Whitney U. El nivel de significancia fue *p<0.05; ** p<0.01; ***p<0.001. PM: marcapasos; BAV: bloqueo auriculoventricular. 80 ANUARIO FUNDACIÓN Dr. J. R. VILLAVICENCIO | 2008 | Nº XVI 1982 FUNDACION Dr. J.R. Villavicencio De los pacientes admitidos en la unidad de stroke 71 pacientes fueron admitidos por un ACV isquémico, 10 por un evento hemorrágico y 19 por AIT. Considerando la clasificación Oxfordshire community Stroke los infartos corrrespondían a las siguientes localizaciones 22 PACI (infarto parcial de la circulación anterior), 12 TACI (infarto total de la circulación anterior), 16 LACI (infarto lacunar) y 8 POCI (infarto de la circulación posterior). Muchos de los eventos isquémicos eran considerados de etiología cardíaca (32%) fueron identificados 9 casos de patología de grandes vasos , 14 de mediano calibre, 9 a múltiples causas y 3 a otras causas conocidas. En 35 casos se constató el ritmo inducido por marcapasos, el ritmo sinusal en 26, la fibrilación auricular en 24 pacientes. El análisis univariado (ver tabla 1) con una fibrilación auricular detectada por ECG en el momento de la admisión fue más positiva para historia de fibrilación auricular (p<0.001), tratados con aspirina antes del primer evento (p=0.039) y admitidos por un ACV isquémico (p<0.045). Los pacientes con fibrilación auricular detectados en la admisión eran más frecuentes del subtipo TACI (infarto total de la circulación anterior) (p=0.038) teniendo un evento cardioembólico (p<0.001). En el momento del alta estos pacientes seguían tratados con heparina de bajo peso (LMWH) (p=0.024). Los pacientes con fibrilación auricular detectada por ECG eran también mayores (p=0.002) y sufrieron ACV más discapacitantes según el modified Rankin Scale (mRS) fue de 2 vs 3 en pacientes con fibrilación auricular (p=0.02). Considerando el uso de cualquier droga antitrombótica al alta que fue asociada a cardioembolismo como causa presumida (p<0.005), sexo masculino (P=0.001) y ACV isquémico como primer evento (p=0.003). La frecuencia entre DDD y los sujetos con VVI fue 0,8 en la población general , 0.68 en el grupo de fibrilación auricular, 0.3 en el grupo de ritmos sinusal e invertido en el grupo de ritmo de marcapasos inducido con 1.6 (p<0.05). El ritmo inducido eléctricamente fue reportado más en sujetos con historia de bloqueo auriculoventricular como indicador de implante de marcapasos y teniendo un dispositivo DDD. Ambos pacientes los del ritmo inducido por marcapasos y los del grupo de fibrilación auricular fueron más proclives a sufrir un ACV isquémico, como primer evento, mientras 7 de 9 pacieron con ACV hemorrágicos poseían un ritmo sinusal (p<0.001). Los sujetos con ritmo sinusal eran más jóvenes y más frecuentemente fumadores e hiperlipidémicos (p<0.001). Discusión Los pacientes con marcapasos frecuentemente sufren ACV isquémicos mayores debidos a eventos cardioembólicos (10). En concordancia con la literatura, la prevalencia de la fibrilación auricular es del doble en los pacientes marcapaseados, y diez veces más que en la población general. Una discordancia es clara entre la historia médica (40%) y el ritmo de la fibrilación auricular detectado por ECG (27%) (11,12). Muchos antecedentes apoyan la hipótesis que la actividad eléctrica inducida por marcapasos puede enmascarar o dificultad la interpretación del electrocardiograma de 12 derivaciones. Al asumir que los pacientes marcapaseados no están exentos de episodios de fibrilación auricular, durante la estadía hospitalaria, el simple hecho de reprogramar el dispositivo permite documentar el ritmo de base (13,14). El uso de fármacos antitrombóticos antes del stroke en el estudio poblacional fue bajo (cualquier antitrombótico 59%), y principalmente basado en los antiplaquetarios 47% (15,16,17,18). La diferencia en la prescripción de antitrombóticos entre los géneros puede ser materia de azar. Nuestro estudio tuvo limitaciones mayormente debido a la pequeña muestra, pero también fortalezas. Se incluyeron todos los pacientes que padecieron un accidente cerrebrovascular con marcapasos admitidos en los centros de stroke siguiendo las guías establecidas (19). En el momento del alta, observando la alta prevalencia de fibrilación auricular, el uso de anticoagulantes parece bajo y mayoritariamente basado en el antecedente previo de fibrilación auricular. En nuestro estudio solamente 2 pacientes fueron sometidos a evaluación arritmológica del dispositivo. Una parte sin prescripciones podrían ser potenciales contraindicaciones debido al evento vascular registrado (ej. demencia post stroke, discapacidad severa, extenso infarto cerebral y transformaciones hemorrágicas). La edad media de la población en estudio es similar al promedio en general de la población de pacientes con stroke, mientras el promedio de edad de los pacientes con fibrilación auricular fue más alto. Muchos datos en la literatura apoyan que la fibrilación auricular es una enfermedad de los adultos de los adultos mayores; su edad específica de prevalencia es la más alta en personas de 85 años y mayores (11%–12%) y sustancialmente menor en aquellos de 55 años y menores (0.1%–0.2%) (20,21). Usualmente la fibrilación auricular es más prevalente en hombres que en mujeres, ambos promedio y dentro de edades variadas. Sin embargo, el número de pacientes con fibrilación auricular entre hombres y mujeres puede ser el mismo. Conclusiones Nuestro estudio ha demostrado que en pacientes con ACV portadores de marcapasos, la fibrilación auricular es el principal factor de riesgo. Solamente un quinto recibían tratamiento anticoagulante previamente al stroke y menos del 60% recibían tratamiento anticoagulante y antiplaquetario. ANUARIO FUNDACIÓN Dr. J. R. VILLAVICENCIO | 2008 | Nº XVI 81 Prevalencia e implicancias clínicas de la fibrilación auricular en pacientes con marcapasos admitidos en una unidad de stroke. Estudio retrospectivo multicéntrico. Este estudio fue llevado a cabo en pacientes con marcapasos que experimentaron un evento cerebrovascular mayor. Nuestro estudio fue observacional. Nosotros no podemos excluir la posibilidad de que los pacientes que no recibían ni anticoagulación ni tratamiento antiplaquetario podrían haber tenido contraindicaciones. Sin embargo, esto parece distinto por dos razones. El promedio de la no prescripción del tratamiento antitrombótico parece ser demasiado alto para ser explicado sólo por las contraindicaciones y en el momento del alta el 75% recibió tratamiento anticoagulante y antiplaquetario. Las causas, de no prescripción en un 25%, incluyeron contraindicaciones transitorias y o permanentes como infartos muy extensos, infartos hemorrágicos, o hemorragias intracerebrales primarias. arritmias, pueden ayudar a los especialistas en enfermedades cerebrovasculares a identificar la fibrilación auricular de los pacientes. El tratamiento con anticoagulación para prevenir el stroke debería ser sistemáticamente considerado en aquellos pacientes quienes tenían historia previa de fibrilación auricular o episodios de fibrilación auricular detectados por el marcapasos. La prevención del stroke en pacientes con marcapasos puede ser además optimizada, siguiendo un estricto seguimiento del ritmo cardíaco con procedimientos característicos siguiendo las guías establecidas. Sostenemos fehacientemente que el trabajo multidisciplinario que integre al cardiólogo y al neurólogo especialista en stroke es vital para implementar estrategias para reducir los costos del accidente cerebrovascular. Nuestros datos demuestran cómo el uso del contador diagnóstico del marcapasos o el detector específico de Bibliografía: 12 McLellan CS, Abdollah H, Brennan FJ, Simpson CS. Atrial fibrillation in the pacemaker clinic. Can J Cardiol 2003; 19: 492–94. 1 Bornstein N, Corea F, Gallai V, Parnetti L. Heart-brain relationship: atrial fibrillation and stroke. Clin Exp Hypertens 2002; 24: 493–99. 13 Sparks PB, Mond HG, Kalman JM, Jayaprakash S, Lewis MA, Grigg LE. Atrial fibrillation and anticoagulation in patients with permanent pacemakers: implications for stroke prevention. Pacing Clin Electrophysiol 1998; 21: 1258–67. 2 Feigin VL et al, Stroke epidemiology: a review of population-based studies of incidence, prevalence, and case-fatality in the late 20th century. Lancet Neurology 2003; 2: 43-53. 3 Ector H, et al. The world survey of cardiac pacing and implantable cardioverter defibrillators: Calendar year 1997-Europe. PACE 2001;24:863-68. 4 Mond HG, et al. The world survey of cardiac pacing and implantable cardioverter defibrillators: Calendar year 2001. PACE 2004;27:955-64. 5 Ector H, et al. Current use of pacemakers, implantable cardioverter defibrillators, and resynchronization devides:data from the registry of the European Heart Rhythm Association. European Heart Journal 2007;9 (suppl 1):144-49. 6 Israel CW. The role of pacing mode in the development of atrial fibrillation. Europace. 2006;8:89–95. 14 Patel AM, Westveer DC, Man KC, Stewart JR, Frumin HI. Treatment of underlying atrial fibrillation: paced rhythm obscures recognition. J Am Coll Cardiol 2000; 36: 784–87. 15 Deplanque D, Corea F, Arquizan C, et al. Stroke and atrial fibrillation: is stroke prevention treatment appropriate beforehand? SAFE I Study Investigators. Heart 1999; 82: 563–69. 16 Dominique D, et al. Stroke prevention and atrial fibrillation: reasons leading to an inappropriate management. Main results of the SAFE II study Br J Clin Pharmacol 57:6 798-806. 17 Waldo AL, et al. Hospitalized patients with atrial fibrillation and a high risk of stroke are not being provided with adeguate anticoagulation. J Am Coll. Cardiol. 2005; 46(9):1729-36. 7 Andersen HR, et al. Prospective randomized trial of atrial versus ventricular pacing in sick-sinus syndrome. Lancet 1994; 344:1523-8. 18 Friberg L, et al. Stroke prophylaxis in atrial fibrillation: who gets it and who does not? Report from the Stockholm Cohort-study on Atrial Fibrillation (SCAF-study). European Heart Journal(2006):27,1954-64. 8 Andersen HR, Nielsen JC, Thomsen PEB, et al. Long-term followup of patients from a randomized trial of atrial versus ventricular pacing for sick-sinus syndrome. Lancet. 1997;350:12010–6 19 European Stroke Organisation (ESO) Guidelines ischaemic stroke 2008 (www.eso-stroke.org) 9 Sgarbossa EB, Pinski SL, Maloney JD, Simmons TW, Wilkoff BL, Castle LW et al. Chronic atrial fibrillation and stroke in paced patients with sick sinus syndrome. Relevance of clinical characteristics and pacing modalities. Circulation. 1993;88:1045–53 10 Tse HF, Lau CP. Prevalence and clinical implications of atrial fibrillation episodes detected by pacemaker in patients with sick sinus syndrome. Heart 2005; 91: 362. 20 Lakshminarayan K, et al. Clinical epidemiology of atrial fibrillation and related cerebrovascular events in the United States. The Ne urologist 2008;14:143-150. 21 Savelieva I, et al Update on atrial fibrillation: part I Clin. Cardiol. 2008; 31,55-62. 11 Corea F, Tambasco N. Cardiac pacing: atrial fibrillation may go unrecognised. Lancet Neurol. 2005 May; 4 (5):265. 82 ANUARIO FUNDACIÓN Dr. J. R. VILLAVICENCIO | 2008 | Nº XVI