04 Rodriguez 152-169 - Manual Médico Saludesa
Anuncio

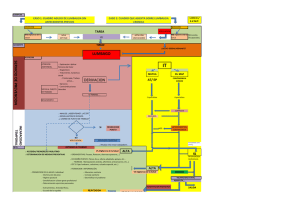
Documento descargado de http://www.elsevier.es el 18/10/2012. Copia para uso personal, se prohíbe la transmisión de este documento por cualquier medio o formato. Actualizaciones Abordaje diagnóstico y terapéutico de la lumbalgia en atención primaria J.J. Rodríguez Alonso, J.M. Bueno Ortiza y A. Humbría Mendiolab Centro de Salud de Villaviciosa de Odón. Madrid. Coordinador del Grupo de Traumatología en Atención Primaria (GTAP). aCentro de Salud de Fuente Álamo. Cartagena. Murcia. Coordinador del Grupo de Actividad Física y Salud (GAFS). Miembro del Grupo Comunicación y Salud. bServicio de Reumatología. Hospital Universitario de la Princesa. Madrid. La lumbalgia es, tras los procesos respiratorios, la causa más frecuente de consulta en atención primaria. En la mayor parte de las ocasiones, el paciente no solicita atención médica y recurre a analgésicos, antiinflamatorios u otras medidas físicas (calor, masajes, etc.) para aliviar los síntomas. Afortunadamente, en la mayoría de los casos, la lumbalgia es un proceso autolimitado. Los objetivos en la atención a estos pacientes son, básicamente, detectar causas potencialmente graves de dolor lumbar (3-4%); identificar aquellos casos que correspondan a una causa específica (15-20%), y tratar adecuadamente a los pacientes con lumbalgia inespecífica (80%). En los casos de lumbalgia inespecífica el papel del médico de familia es fundamental a la hora de informar al paciente sobre la evolución favorable del proceso, eludir la realización de pruebas diagnósticas costosas e innecesarias y evitar la magnificación del problema por parte del paciente, de forma que éste continúe su actividad laboral o se incorpore a ella lo antes posible. El médico de atención primaria desempeña un papel muy importante en la prevención de la cronicidad e incapacidad subsiguiente que sucede en el 5-10% de los casos de lumbalgia inespecífica. En aquellos casos ya crónicos, es deseable que sea el médico de familia el que coordine las medidas terapéuticas. Palabras clave: Lumbalgia. Tratamiento. Diagnóstico. Ejercicio. Espalda. Incapacidad laboral. Según algunos autores3,4 la repetición de tres o más episodios de lumbalgia aguda en el período de un año debería clasificarse ya como lumbalgia crónica. 152 FMC-Formación Médica Continuada en Atención Primaria ¿Qué es la lumbalgia? La lumbalgia se puede definir como aquel dolor en el dorso del tronco que puede situarse en cualquier punto de la región comprendida desde el borde inferior de las últimas costillas hasta el final de ambos pliegues glúteos. La lumbalgia puede irradiarse por el muslo, generalmente por la parte posterior, sin sobrepasar el hueco poplíteo. Se habla de lumbociática (tabla 1) cuando este dolor se irradia por debajo de las rodillas recorriendo el trayecto del nervio ciático, pudiendo alcanzar los dedos del pie. Clasificación de la lumbalgia Tradicionalmente se clasifica la lumbalgia en1,2: – Lumbalgia aguda. Duración inferior a 2 semanas. – Lumbalgia subaguda. Duración superior a 2 semanas e inferior a 3 meses. – Lumbalgia crónica. Duración superior a 3 meses. Documento descargado de http://www.elsevier.es el 18/10/2012. Copia para uso personal, se prohíbe la transmisión de este documento por cualquier medio o formato. J.J. Rodríguez Alonso et al.– Abordaje diagnóstico y terapéutico de la lumbalgia en atención primaria TABLA 1. Lumbociática TABLA 2. Causas de dolor lumbar (El 50% se recuperan dentro de las primeras 6 semanas) Origen raquídeo Dolor unilateral de miembro inferior más intenso que el dolor lumbar Causa mecánica Inespecífica El dolor irradiado alcanza el pie o el tobillo Causa no mecánica Inflamatoria: espondilitis anquilopoyética, síndrome de Reiter, osteítis condensante del ilíaco, etc. Tumoral Benigno: neurinomas, meningioma, osteoma osteoide, etc. Maligno: mieloma múltiple, metástasis de mama, pulmón, próstata, tiroides, etc. Infecciosa: tuberculosis, brucelosis, etc. Metabólica: enfermedad de Paget, osteoporosis (fractura), osteomalacia, etc. Psicógena Parestesias en la misma distribución anatómica del dolor Signos de afectación radicular: reproducción del dolor con determinadas maniobras exploratorias (Lasegue). Alteración en la exploración sensitiva y motora (reflejos osteotendinosos) En la práctica, diferenciar entre dolor agudo y crónico puede crear una imagen falsa de esta enfermedad5. A menudo se trata de un proceso recurrente con gran abanico de posibilidades en su curso clínico. Por un lado, estaría aquel episodio de dolor lumbar que remite completamente en pocos días o semanas y, por otro, el dolor casi diario durante años con diferentes crisis de exacerbación de la sintomatología. Por tanto, una clasificación más práctica sería: 1. Dolor lumbar agudo. Cuando dura menos de 3 meses. 2. Dolor lumbar agudo recurrente. Episodios de dolor que duran menos de 3 meses pero que se repiten sucesivamente tras un período más o menos prolongado libre de síntomas. Tal vez esta situación sea la más frecuente. 3. Dolor lumbar crónico. Cuando la sintomatología persiste de manera continua más de 3 meses. 4. Dolor lumbar crónico con reagudizaciones. Sobre un dolor lumbar de intensidad más o menos constante se superponen episodios de lumbalgia más intensa, con características similares a las de la lumbalgia aguda. Origen extrarraquídeo Osteoarticular no vertebral: cadera, sacroilíacas Visceral: digestivo, genitourinaria, etc. Vascular: aneurisma de aorta TABLA 3. Red flags. Señales de alarma en la lumbalgia aguda Presentación en edades inferiores a 20 años o superiores a 55 años Causa traumática (p. ej., caída desde una altura) Dolor constante, progresivo, sin ritmo mecánico Dolor torácico acompañante AP de carcinoma Toma de corticoides orales Drogodependencia VIH Mal estado general ¿Qué hacer ante una lumbalgia aguda? Primera visita (fig. 1) Lo habitual es encontrarnos con la lumbalgia aguda inespecífica que se presenta en pacientes de edades comprendidas entre 20 y 55 años, con dolor en la región lumbosacra pudiendo irradiar a glúteos o a muslos. El dolor es de características mecánicas, es decir, empeora con la actividad física, mejora con el reposo y se incrementa a lo largo del día6. Se acompaña de buen estado general. Las causas posibles de dolor lumbar se exponen en la tabla 2 ¿Qué se tiene que preguntar? Con el objetivo de detectar causas graves de lumbalgia, buscaremos una serie de signos de alarma (red flags) basados según la edad, antecedentes personales, relación con la actividad física, tratamientos farmacológicos como corticoides Pérdida de peso Limitación persistente y severa de la flexión lumbar Deterioro neurológico orales, traumatismos previos, drogodependencias, presencia de dolor torácico o de síntomas que apunten hacia un síndrome constitucional (tabla 3). Es importante detectar el síndrome de cola de caballo (tabla 4) y buscar causas inflamatorias de dolor lumbar (tabla 5). Valoraremos los factores de riesgo en su ámbito laboral, incluidos tiempos de descanso y posturas habituales. Existen evidencia claras de que los factores psicosociolaborales yellow flags desempeñan un papel fundamental en la cronificación e incapacidad ocasionada por esta enfermedad7-10 (tabla 6). La valoración inicial de los mismos es tan importante como los signos y síntomas físicos, ya que van a ser determinantes en la respuesta del paciente al tratamiento y a la rehabilitación. FMC-Formación Médica Continuada en Atención Primaria 153 Documento descargado de http://www.elsevier.es el 18/10/2012. Copia para uso personal, se prohíbe la transmisión de este documento por cualquier medio o formato. Volumen 8, Número 3, Marzo 2001 Lumbalgia aguda Origen del dolor Columna lumbar Otras causas Abdominal Genitourinaria Enf. sistémica Etc. ¿Síndrome cauda equina? No Sí Diagnóstico y tratamiento específico Derivación urgente hospitalaria Clasificar el dolor lumbar Dolor lumbar de posible causa grave Dolor lumbar simple o inespecífico Lumbociática Déficit motor o sensitivo grave Presencia de “red flags” Petición de pruebas complementarias o derivación a atención especializada Sí No Manejo en atención primaria Sí Información al paciente Medidas físicas: frio o calor local Analgésicos o AINE No recomendar reposo Mejoría No Aumentar medicación (añadir miorrelajantes) Incrementar actividad y valorar terapia física (manipulación) Mejoría Sí No Reducción de anagesia y vuelta a la actividad habitual Reeducación postural y recomendaciones laborales Ejercicio físico Pruebas complementarias o derivación a atención especializada La aplicación del modelo médico tradicional (causa única o principal identificable → mecanismo directo → lesión tisular → dolor → diagnóstico → tratamiento de la causa y/o de la lesión → resolución) en la lumbalgia no ha dado buenos resultados5,11. De hecho, en la gran mayoría de los pacientes (alrededor del 80%) no es posible encontrar una alteración estructural relevante que justifique los síntomas del paciente. Por todo ello, Waddell7, basándose en las teorías 154 Reducción de analgesia y vuelta a la actividad habitual FMC-Formación Médica Continuada en Atención Primaria Figura 1. Algoritmo del tratamiento de un paciente con lumbalgia aguda. de Melzack y Wall12, propuso un nuevo modelo: el modelo biopsicosocial (daño anatómico o fuente nociceptiva → problema físico → repercusión psicológica → comportamiento ante el dolor → rol de enfermo). No todo paciente llega a adoptar el rol de enfermo, depende de que el proceso se mantenga en el tiempo y de una serie de factores de riesgo. Es fácil comprobar lo poco que comparte este esquema con el enfoque habitual del modelo clásico13. Documento descargado de http://www.elsevier.es el 18/10/2012. Copia para uso personal, se prohíbe la transmisión de este documento por cualquier medio o formato. J.J. Rodríguez Alonso et al.– Abordaje diagnóstico y terapéutico de la lumbalgia en atención primaria TABLA 4. Síndrome de cola de caballo TABLA 5. Puntos-clave en la sospecha de causas inflamatorias de dolor lumbar Dificultad en la micción Incontinencia fecal o pérdida del tono del esfínter anal Hipoestesia en silla de montar (ano, periné y genitales) Pérdida de fuerza en las piernas, con alteraciones en la marcha Déficit neurológico progresivo Inicio antes de los 40 años Importante rigidez articular matutina Limitación funcional en todos los movimientos de la columna lumbar Implicación de otras articulaciones periféricas Presencia de otros síntomas: iritis, lesiones dérmicas (p. ej., psoriasis), colitis, uretritis, etc. ¿Qué se debe explorar? Antecedentes familiares La brevedad del tiempo de consulta obliga a realizar una exploración más dirigida, cuyo objeto es descartar causas graves incluido el síndrome de cola de caballo y el déficit neurológico motor. Es importante que nos fijemos en cómo se mueve el paciente, cómo se quita la ropa y se sube a la camilla. No suele ser necesario realizar todas las maniobras exploratorias en todos los pacientes14. Lo más importante es localizar el dolor, palpar los pulsos femorales y valorar la fuerza y la sensibilidad de los miembros inferiores para descartar compromiso radicular. En los casos de dolor lumbar irradiado se deben realizar las maniobras de elongación radicular, de las cuales las más habituales son las de Lasègue y Bragard. En caso de sospecha de tumores o de causas no raquídeas de lumbalgia la exploración sería más amplia. Es importante, tras completar la historia clínica, clasificar al paciente en uno de los siguientes puntos5: TABLA 6. Factores de riesgo de evolución a lumbalgia crónica (yellows flags) 1. Dolor lumbar simple o lumbalgia inespecífica. 2. Dolor radicular. 3. Sospecha de enfermedad potencialmente grave (red flags). 4. Estenosis de canal. 5. Síndrome de cauda equina. 6. Casos con riesgo de cronicidad e incapacidad (yellow flags). Episodios previos de dolor lumbar Pérdida del puesto de trabajo por lumbalgia en el último año Presencia de dolor lumbar irradiado (ciatalgia) con Lasegue positivo, afectación de ROT Atrofia y debilidad muscular Sensación subjetiva de enfermedad Gran fumador Presencia de síntomas depresivos acompañantes o de problemas personales: alcohol, sociales, familiares, económicos, etc. Falta de satisfacción laboral Implicación de problemas medicolegales Autopercepción de mala salud Creer que el dolor debe de ser eliminado (“curado”) antes de volver al trabajo o a la actividad normal TABLA 7. Petición de radiografía de columna lumbar en la primera visita por sospecha de fractura vertebral Si hay antecedente traumático previo. En pacientes mayores de 50 años, los traumatismos menores pueden ocasionar fracturas Tratamiento previo con corticoides orales Pacientes mayores de 70 años Diagnóstico previo de osteoporosis ¿Qué pruebas se deben pedir y cuándo? Después de haber valorado al paciente mediante la historia y la exploración, aquellos en los que hemos llegado a la conclusión de que se trata de una lumbalgia inespecífica, que serán la mayoría, no precisan ninguna exploración complementaria. La radiografía simple no está recomendada, de manera rutinaria, en la lumbalgia aguda. Sí es obligado solicitarla en casos de traumatismos, si se sospecha una fractura vertebral o enfermedad grave o específica también de origen vertebral5,9 (tabla 7). Si bien no hay nada concreto establecido en la bibliografía, también puede ser aconsejable en nuestro medio solicitar un estudio radiológico simple después de 2 semanas sin mejoría o con mejoría mínima. Las proyecciones que se deben solicitar son las de frente y perfil, evitando pedir rutinariamente las oblicuas (sobre todo en mujeres en edad fértil, ya que supone una importante radiación de los ovarios). Es conveniente recordar que la radiación que recibe un paciente cuando se le realiza una radiografía de columna lumbar es unas 150 veces superior a la del tórax. FMC-Formación Médica Continuada en Atención Primaria 155 Documento descargado de http://www.elsevier.es el 18/10/2012. Copia para uso personal, se prohíbe la transmisión de este documento por cualquier medio o formato. Volumen 8, Número 3, Marzo 2001 TABLA 8. Mitos asociados al dolor lumbar Si hay hernia de disco es preciso intervenir quirúrgicamente La radiografía, TAC y RM identifican la causa de dolor lumbar en la mayor parte de los casos Si hay dolor de espalda, se debe hacer reposo hasta que el dolor desaparezca La mayoría de las veces el dolor lumbar se produce por traumatismos como levantar pesos El dolor lumbar conlleva discapacidad Todo paciente con lumbalgia debe hacerse una radiografía de columna El reposo en cama es el pilar básico del tratamiento También se solicitará analítica9 (hemograma y VSG) si se sospecha infección o neoplasia, sobre todo, si además hay presencia de: – AP de cáncer. – Infección reciente. – Fiebre alta. – ADVP. – Toma de corticoides orales. – Lumbalgia inflamatoria. – Síndrome constitucional. En estos casos, aunque la radiografía sea negativa, hay que remitir al paciente a la atención especializada para recurrir a otras pruebas complementarias (TC, RM, gammagrafía), ya que con la radiografía simple muchas veces no va a ser suficiente para llegar al diagnóstico. Una vez descartadas las causas graves de dolor lumbar, ante una lumbalgia aguda inespecífica surge la pregunta: ¿Qué tratamiento aplicar? El tratamiento inicial debe incluir tanto la información adecuada como medidas para disminuir el dolor y la recuperación o mantenimiento de la función5. ¿Qué información se proporciona al paciente? Cada vez hay más datos que sugieren que en esta patología “la palabra” es el arma más poderosa, reduciendo la ansiedad del paciente y ayudándole a asumir mejor su enfermedad7. Pero también si se utiliza mal puede ocasionar los efectos opuestos. Chaplin15 señala que “como médicos debemos asumir que no sólo prescribimos fármacos sino que también prescribimos ‘enfermedades’ e ‘incapacidades’”. A pesar de todo, hay pocos trabajos científicos que valoren la eficacia de la información en la lumbalgia16. 156 FMC-Formación Médica Continuada en Atención Primaria Hay que resaltar que la causa más importante de insatisfacción del tratamiento recibido por los pacientes con lumbalgia y ciática parece ser la ausencia de una explicación adecuada del problema17. Conviene recordar que en el 80% de los casos es imposible saber cuál es la causa específica de la lumbalgia, pero que esto no nos impide mejorarla, al igual que sucede con otras muchas enfermedades. En cuanto a la técnica debemos seguir las normas de un buen entrevistador18. Ante todo es preciso escuchar antes de hablar, es decir, que conviene no pasar a la fase resolutiva de la entrevista hasta que hayamos agotado la fase exploratoria. Como normas generales conviene: 1. Usar frases cortas, por lo general no superiores a las 20 palabras. 2. Usar vocabulario neutro, evitando términos con gran contenido emocional o que produzcan sensación de lesión permanente (“degeneración”, “pinzamiento”). Flórez 16 aconseja usar “lumbago” si el dolor apareció de forma brusca y tras un esfuerzo, y “dolor muscular” si el enfermo localiza el dolor en la musculatura paravertebral. 3. Dicción clara y entonación adecuada. 4. Evitar los tecnicismos. 5. No “etiquetar” con diagnósticos radiológicos16: “tiene usted la espalda con mucho desgaste”, “¡vaya artrosis!”. Conviene no olvidar que gran cantidad de diagnósticos que usamos habitualmente carecen de la más mínima base científica y que está demostrado que el etiquetado convierte a una persona con dolor lumbar en un paciente con lesión de espalda, siendo este efecto uno de los principales responsables del aumento de la incapacidad por dolor lumbar. Existen una serie de mitos respecto a la lumbalgia que es preciso desterrar19 (tabla 8). La información incluye el diagnóstico, pronóstico y explicación de las medidas terapéuticas16. • Información sobre su causa: comentar al paciente que la lumbalgia es una patología muy frecuente, de causa desconocida en la mayoría de los casos, y que no implica enfermedad grave. 6. Información sobre su pronóstico: debemos informar sobre el pronóstico benigno, incluso anticipando una duración previsible, siempre sin abandonar la prudencia. También se le informa que puede recaer aunque esto no tiene por qué significar la presencia de lesiones importantes o irreversibles. Para ello, es importante insistir en la higiene postural. Anexo 1: higiene postural. Usar el complemento visual táctil: “Ponga su espalda junto a la pared. ¿Ve usted cómo pasa su mano por el hueco que queda entre su espalda y la pared? Pues si adelanta un poco una pierna y flexiona la rodilla Documento descargado de http://www.elsevier.es el 18/10/2012. Copia para uso personal, se prohíbe la transmisión de este documento por cualquier medio o formato. J.J. Rodríguez Alonso et al.– Abordaje diagnóstico y terapéutico de la lumbalgia en atención primaria comprobará que ya no pasa la mano”. En esta posición la parte inferior de su espalda está menos cargada. También debe saber que el pronóstico es mejor cuanto antes se incorpore a su actividad habitual incluido el trabajo aunque persista el dolor. Informar de la historia natural ayuda a evitar a que el paciente atribuya remisiones espontáneas del dolor a tratamientos recibidos con anterioridad (dependencia de terapias inefectivas). • Información sobre las medidas terapéuticas: dar instrucciones específicas en vez de consejos generales, detallar la conducta a seguir, explicar el fundamento o acción del tratamiento que se vaya a impartir, fomentar la participación activa, dar seguridad, comprobar la asimilación y resaltar la necesidad de completar los tratamientos. ¿Qué médidas físicas se recomiendan? Reposo El reposo en cama más de 2 días ha demostrado ser perjudicial en la evolución de la lumbalgia aguda20. Sí se puede recomendar reposo relativo, es decir, disminuir la actividad física, deportiva o laboral hasta que mejore del dolor. Se le debe recomendar que mantenga, en la mayor medida posible, su actividad diaria, ya que esta actitud ha demostrado que la recuperación y mejoría de los síntomas es más rápida6,21. Ejercicio físico, ¿cuándo y cómo empezar? A los 7-10 días de evolución de la lumbalgia, cuando el dolor más intenso ha cedido, el paciente puede comenzar a caminar y/o a nadar comenzando por tiempos muy cortos (3-5 min por sesión) para ir aumentando progresivamente hasta alcanzar los 20-30 min al menos tres veces por semana6. Si es necesario, se utilizarán analgésicos para que lo pueda realizar. Ejercicios específicos de espalda Hay poca evidencia22 de que en la lumbalgia aguda sea útil. En general, se recomienda no comenzar a realizarlos hasta pasadas 4 semanas tras la resolución del dolor más intenso. Parece que puede ser más útil si la lumbalgia se prolonga más de 6 semanas. Algunos autores recomiendan ejercicios suaves de estiramiento durante los primeros días, con el fin de restaurar la musculatura extensora de tronco, cadera y muslos6 (anexo 2: cinesiterapia). Manipulación vertebral Hay evidencia limitada de que es más efectiva que el placebo. No hay evidencia de que sea más efectivo que otros tratamientos fisioterápicos (masaje, diatermia, ejercicios) o farmacológicos (analgésicos, AINE)23. Diversos autores24 la consideran efectiva siempre y cuando se aplique con metodología correcta antes de las 6 semanas de tratamiento. ¿Qué fármacos se prescriben? Se deben prescribir los analgésicos con pautas de dosis e intervalos de tiempo establecidos, no a demanda. El paracetamol ha demostrado ser un fármaco útil9,25, por lo que será, por sus ventajas sobre riesgo-beneficio, el primero en recomendarse. Si no hay mejoría, se utilizarán AINE26,27 (ibuprofeno o diclofenaco por ser los menos gastrolesivos aunque todos han demostrado ser efectivos) o también se puede usar paracetamol con codeína. No hay estudios bien diseñados que comparen paracetamol con AINE27. Se obtienen peores resultados en el tratamiento con AINE en la lumbociática9,27. También han demostrado efectividad los relajantes musculares9,25 (diazepam o baclofeno), que se suspenderán lo antes posible. No hay evidencia de la eficacia del uso de antidepresivos en la lumbalgia aguda9. El principio más importante que debe guiar la prescripción de fármacos es conseguir disminuir el dolor para que el paciente normalice sus actividades lo antes posible. Medidas que no han demostrado beneficio Calor/frío/onda corta/ultrasonidos/masajes6,9. Aunque se recomiendan habitualmente, no parece que influyan en la evolución clínica ni en el pronóstico de la lumbalgia. Tracción28. Hay evidencia limitada de su efectividad. Estimulación eléctrica nerviosa transcutánea (TENS)29. No hay estudios concluyentes en la lumbalgia aguda. Alzas o plantillas9. Asimetrías de menos de 2 cm no son significativas y no justifican medidas ortopédicas. Corsés o fajas lumbares30. No hay evidencia en el tratamiento de la lumbalgia aguda. Infiltraciones en puntos dolorosos o ligamentos9. Hay evidencia limitada. Hay más estudios en la lumbalgia crónica. No hay que olvidar el riesgo de complicaciones que conlleva. Acupuntura31. No hay evidencia. Infiltración epidural con corticoides32. Parece ser útil en caso de lumbociática. Escuelas de espalda33-35. En la lumbalgia aguda no está demostrada su efectividad, pero puede ser de utilidad insistir en las medidas de higiene postural6,24,36. Medidas que han demostrado ser perjudiciales7 – Reposo prolongado en cama. – Benzodiacepinas durante más de 2 semanas. – Colchicina oral o intravenosa. FMC-Formación Médica Continuada en Atención Primaria 157 Documento descargado de http://www.elsevier.es el 18/10/2012. Copia para uso personal, se prohíbe la transmisión de este documento por cualquier medio o formato. Volumen 8, Número 3, Marzo 2001 – Opiáceos. – Esteroides sistémicos por vía oral. – Reposo en cama con tracción. – Manipulación bajo anestesia general. – Corsés de escayola. ¿Es causa de baja? ¿Cuándo se le da el alta? La lumbalgia es una de las causas más frecuentes de absentismo laboral y de gasto en recursos sociosanitarios. En España, durante los años 1993-1997, la lumbalgia ocasionó una media anual de 55.338 incapacidades transitorias (IT). La duración media fue de 21,9 días, con un coste medio anual de 209.666 ptas./ trabajador y un gasto total de más de 11.000.000.000 ptas. anuales, siendo mayor el coste en nuestro país que en los de nuestro entorno37. La epidemia de incapacidad debido a la lumbalgia es un hecho característico del siglo XX en los países industrializados, donde previamente era considerada como un síntoma del vivir cotidiano11,38 al igual que sucede actualmente en los países en desarrollo, en los que la lumbalgia inespecífica nunca es causa de incapacidad. El manejo de la IT ha de basarse en intentar la reincorporación al puesto de trabajo cuando disminuya el dolor, sin necesidad de que desaparezca. Se han elaborado guías39 para establecer unas recomendaciones generales. En el caso de la lumbalgia aguda no irradiada, se propone de 0 a 7 días el primer episodio y de 0 a 14 las recidivas. Es conveniente explicarlo así al paciente en el mismo momento de cursar su IT. En la práctica existen múltiples factores que influyen en la duración final del proceso: la satisfacción del trabajador en su puesto, las presiones del entorno sociofamiliar, la actitud o la situación del propio médico de familia, etc.5,38,40. ¿Cuándo se le remite a urgencias o al especialista? Se han elaborado documentos41 que intentan consensuar criterios de remisión desde la atención primaria a la atención especializada. El tema es complejo y depende de la situación propia de cada área sanitaria llevar a cabo estos protocolos o guías de actuación. Como norma general, se deberá vigilar la presencia de síntomas que indiquen síndrome de cauda equina como remisión urgente y la observación de red flags como criterio de remisión preferente o también urgente si hay demora en la cita por listas de espera. También sería un criterio de remisión si no se obtiene ninguna mejoría tras 4-6 semanas (subaguda) o se presentan repetidos casos de lumbalgia. 158 FMC-Formación Médica Continuada en Atención Primaria En cualquier caso, el médico de familia debería ser el coordinador en la atención y seguimiento del paciente para intentar optimizar los recursos y evitar, en lo posible, la cronificación del proceso. ¿Qué hacer ante una lumbalgia aguda que no mejora (lumbalgia subaguda)? Segunda visita y sucesivas Puede ser que el dolor se prolongue más de 2 semanas. El punto crítico, según los autores, está entre las 4 y las 8 semanas2,8, que es cuando se debe realizar una entrevista en profundidad con claro enfoque biopsicosocial para prevenir su cronificación y el desarrollo de incapacidad crónica. ¿Qué se debe preguntar? Es preciso citar al paciente en entrevistas con el suficiente tiempo. Conviene recordar, una vez más, que antes de pasar a la fase resolutiva de la entrevista es preciso preguntar y escuchar al paciente, usando correctamente las técnicas de apoyo narrativo y que el salto de la esfera biológica a la psicosocial es fundamental. Se debe pasar del modelo centrado en el profesional al modelo centrado en el paciente42,43. A pesar de ello es necesario tener presente que en la mayoría de las veces no resulta fácil actuar sobre dichos factores psicosociolaborales, tanto por las dificultades inherentes al propio paciente como por la escasez de tiempo, falta de medios en nuestras consultas y carencia de habilidades propias para abordar estos temas5. ¿Qué se debe explorar? El enfoque sería similar al de la lumbalgia aguda. ¿Qué pruebas se deben pedir? En cuanto a exploraciones complementarias se recomienda practicar una analítica básica, una VSG y radiografías de columna lumbar AP y lateral1,2,5,44. ¿Qué tratamiento administrar? Respecto al tratamiento lo único demostrado es que el ejercicio es eficaz en el tratamiento de estos pacientes45,46 y su combinación con terapia conductal también ha demostrado ser eficaz47, así como algún modelo de escuela de espalda48. Documento descargado de http://www.elsevier.es el 18/10/2012. Copia para uso personal, se prohíbe la transmisión de este documento por cualquier medio o formato. J.J. Rodríguez Alonso et al.– Abordaje diagnóstico y terapéutico de la lumbalgia en atención primaria ¿Le doy la baja? ¿Cuándo le doy el alta? En muchas ocasiones es la presión del propio paciente o de sus familiares, preocupados por la mala evolución, lo que hace que le remitamos a la atención especializada. Serían los mismos criterios que en el caso de la lumbalgia aguda. En cualquier caso, debemos participar activamente en el seguimiento del paciente. del paciente y de los objetivos que pensamos ha de conseguir e invitándole a que nos informe tanto de su valoración como de su progreso. Además, se le dará la información y la educación similar a la lumbalgia aguda, insistiendo de forma especial en la modificación de los factores que puedan contribuir a desencadenar el dolor lumbar. Si el paciente trabaja, conviene valorar minuciosamente su actividad laboral. Si existe una clara relación con la misma deberíamos colaborar con la mutua correspondiente. Para lograr un mejor pronóstico funcional conviene que el paciente se reincorpore a su actividad laboral habitual, aunque el cuadro doloroso no se haya resuelto totalmente. El papel del médico de familia es fundamental a la hora de conseguir el objetivo más importante para el paciente con lumbalgia inespecífica: evitar su evolución a la cronicidad. ¿Qué hacer ante una lumbalgia aguda recidivante? ¿Qué hacer ante una lumbalgia crónica? En el caso de lumbalgia aguda recidivante enfocaríamos cada uno de los episodios como si fuera el primero para estar siempre alerta ante posibles causas graves de dolor lumbar. Por otro lado, la repetición de estos procesos en el mismo paciente hace que debamos hacer especial hincapié en detectar aspectos psicosociales y laborales para poder prevenir futuras reagudizaciones. En cualquier caso, hay pocas referencias en la bibliografía a este cuadro de lumbalgia aguda recidivante, o incluso a la lumbalgia subagudas, ya que muchas veces aparece incluido dentro de la lumbalgia crónica. Si el paciente acude por primera vez, y refiere episodios repetidos no estudiados de lumbalgia, para completar el estudio se pueden realizar radiografías con dos proyecciones, anteroposterior y lateral de la columna lumbar, así como una analítica básica con VSG como en el caso de la lumbalgia subaguda. Respecto al tratamiento, hay evidencia11 de que la práctica de actividad física aeróbica en sesiones de 30 min tres veces por semana y la realización diaria de ejercicios de columna vertebral son capaces de alargar los intervalos libres de síntomas y de disminuir la intensidad de los episodios de lumbalgia; por tanto, la cinesiterapia (anexo 2) es un pilar fundamental en el tratamiento de estos pacientes: realizar estiramientos y ejercicios específicos para potenciar la musculatura flexora, extensora, abdominal y pélvica y recomendar la práctica de ejercicio físico aeróbico progresivo (caminar o correr, bicicleta estática, natación) de 30 min al día, al menos tres veces por semana6. Si el paciente decide ir a unas instalaciones deportivas con monitor/profesor, creemos imprescindible enviarle una carta informándole de la patología La lumbalgia crónica es un problema multifactorial y multidisciplinario muy complejo tanto de interpretar como de resolver1,5,11,49 y que excede el ámbito de la medicina de familia2,6. Es difícil que un paciente lleve más de 3 meses con dolor lumbar, y no haya consultado antes. Lo normal es que ya haya sido valorado por la atención especializada y ya se le haya sometido a diferentes pruebas complementarias. En este caso, el papel que creemos debería ejercer el médico de familia sería el de coordinar los procesos terapéuticos que realice el paciente2. Lo más habitual es clasificar la sintomatología del paciente como dolor lumbar crónico mecánico inespecífico, que se define por la ausencia de radiación radicular y carencia de signos de espondiloartropatía inflamatoria u otra enfermedad sistémica. Hay que tener presente que de un 5 a un 10% de la patología lumbar inespecífica se cronifica y que ocasiona un 85% del coste social de la patología lumbar. Se denomina incapacidad crónica cuando el paciente permanece, al menos, 6 meses apartado de su actividad habitual. Pero no todos los pacientes con dolor lumbar crónico desarrollan incapacidad, sino que son muchos los pacientes que continúan realizando una vida prácticamente normal a pesar del dolor5. Si tenemos al paciente en situación de IT intentaremos que se reincorpore lo antes posible1. Si no la tiene, procurar no concederla para evitar la cronificación de la incapacidad. ¿Cuándo le remito a urgencias o al especialista? ¿Qué se debe preguntar? Si el paciente acude por primera vez, hay que actuar como en el caso de la lumbalgia aguda. FMC-Formación Médica Continuada en Atención Primaria 159 Documento descargado de http://www.elsevier.es el 18/10/2012. Copia para uso personal, se prohíbe la transmisión de este documento por cualquier medio o formato. Volumen 8, Número 3, Marzo 2001 ¿Qué se debe explorar? En la exploración, nos fijaremos en los mismos signos que en la lumbalgia aguda, que de haberlos serán probablemente más evidentes. ¿Qué pruebas se deben pedir y cuándo? Radiología En un paciente que lleva más de 3 meses con dolor lumbar, se deben solicitar1,2 radiografías con proyecciones PA y lateral. En el caso de que haya signos de radiculopatía con afectación neurológica, se deben realizar RM o TC, cuando pensemos que se puede beneficiar de un tratamiento quirúrgico. Analítica – Analítica general con VSG. Sólo es preciso pedirla si en una persona con lumbalgia crónica inespecífica se producen cambios en el ritmo e intensidad del dolor u otros datos que nos hagan pensar que se ha añadido alguna patología grave o específica (p. ej., metástasis vertebrales, infecciones, aneurisma abdominal, síndrome de cola de caballo, aplastamiento vertebral osteoporótico, etc.). Es preciso pedirla si es la primera visita o si estando ya diagnosticada han cambiado las características del dolor1,2. – Otras pruebas analíticas si hay sospecha clínica tras la anamnesis. Recuento y bioquímica básica, marcadores tumorales, hemocultivo, PPD, HLA B 27, estudio del metabolismo del calcio y el fósforo, y proteinograma. ¿Qué tratamiento administrar? Previamente habría que analizar los tratamientos que haya podido seguir el paciente, sus resultados y la opinión del paciente sobre los mismos. Se insistirá en las medidas físicas domiciliarias y la cinesiterapia como ejes fundamentales del tratamiento. Hay que evitar terapias pasivas. ¿Qué información le doy al paciente? Además de tener en cuenta las recomendaciones generales y siguiendo el esquema de Flórez16: • Causa: en el dolor crónico si es intermitente o produce escasa incapacidad puede ser válida la misma explicación utilizada en la lumbalgia aguda. En cambio, el problema se hace muy complejo si el dolor es incapacitante fruto del fracaso de diferentes tratamientos. Hay autores que proponen el concepto del círculo vicioso: dolor-inactividad-dolor. Nuestro objetivo es romperlo evitando la cronicidad. 160 FMC-Formación Médica Continuada en Atención Primaria • Pronóstico: hay que informar de que no es habitual un curso progresivo que conduzca a la incapacidad, que la intensidad del dolor puede ser fluctuante con fases de remisión y reagudización y que con un tratamiento correcto la posibilidad de mejorar es alta. El dolor puede no llegar a desaparecer, pero que por ello no le impedirá la vuelta a sus actividades normales • Información sobre las acciones terapéuticas: las mismas recomendaciones que en la lumbalgia aguda. ¿Qué medidas físicas le recomiendo? Reposo en cama El reposo absoluto en cama está formalmente contraindicado en el tratamiento de la lumbalgia subaguda y crónica. Es útil recomendar pequeñas pausas de descanso de 3-5 min a lo largo del día antes de que el dolor sea muy intenso. La recomendación de intentar mantener la actividad física, en la mayor medida posible, ha demostrado ser una opción terapéutica más aconsejable que el reposo21. Ejercicios físicos terapéuticos. Han sido más efectivos que los cuidados habituales realizados por el médico de familia y tan efectivos como la fisioterapia convencional en la lumbalgia crónica. Los ejercicios pueden ser de ayuda en el tratamiento de lumbalgia crónica para acelerar la incorporación a las actividades diarias y al trabajo22,50. Deben comprender tanto modalidades aeróbicas como de acondicionamiento de la musculatura del tronco, abdomen y extremidades, al igual que se indicó en el tratamiento de la lumbalgia aguda recurrente, la subaguda y en la prevención de nuevos episodios tras la primera lumbalgia aguda inespecífica. Manipulación vertebral. Hay evidencias claras de que la manipulación es más efectiva que el placebo25. Tracción. Hay evidencia limitada de que no es efectiva25. Escuelas de espalda33. Pueden ser eficaces para pacientes con LA recurrente y LC inespecífica en su entorno laboral, pero se sabe poco sobre el coste-efectividad de las mismas34,51. TENS/ALTENS (estimulación eléctrica transcutánea alterna). El TENS/ALTENS reduce el dolor y mejora el rango de movimiento al menos a corto plazo. Es preciso realizar más ensayos clínicos para confirmar estos descubrimientos29. Acupuntura. No parece útil en la LC31. Otros. Hielo, calor, onda corta, diatermia, masaje, ultrasonido, corsés lumbares25, infiltración52: no hay evidencias. Programa de restauración funcional Los programas de restauración funcional son programas estructurados que tienen como objetivo fundamental la recuperación de los pacientes con lumbalgia subaguda y crónica, Documento descargado de http://www.elsevier.es el 18/10/2012. Copia para uso personal, se prohíbe la transmisión de este documento por cualquier medio o formato. J.J. Rodríguez Alonso et al.– Abordaje diagnóstico y terapéutico de la lumbalgia en atención primaria de tal manera que sean capaces de reincorporarse a una vida personal, laboral y social activa. El abordaje es multidisciplinario y se insiste en conseguir una forma física adecuada, reconocimiento y tratamiento de los factores psicosociolaborales que intervienen y en la consecución por parte del paciente de estrategias adecuadas para afrontar el dolor. Siempre incluyen una valoración inicial y una valoración final. Se ha aplicado a lumbalgia crónica incapacitante de larga duración. Existen evidencias claras de mejoría aplicando ejercicios terapéuticos activos, evaluación psicosocial y socioeconómica, mediciones periódicas de la situación funcional y técnicas para modificar el comportamiento frente al dolor53. ¿Qué fármacos le prescribo? Analgésicos y AINE. No hay suficiente evidencia de su efectividad27 en la lumbalgia crónica. Relajantes musculares. Hay evidencia limitada de su efectividad (sólo con tetrazepam)25. Hay que valorar que los relajantes musculares pueden producir efectos adversos importantes como la somnolencia o dependencia física, incluso después de un período corto de tiempo como una semana. Antidepresivos. Hay evidencia moderada de que no son eficaces25. Otros: tramadol y fentanilo. Aunque hay algunos trabajos54,55 todavía no está claro el papel que desempeñan estos fármacos en el tratamiento de la lumbalgia crónica. Al igual que en la lumbalgia aguda, el objetivo de la pauta analgésica es conseguir que el paciente pueda hacer una vida más activa; por tanto, partiendo de la evidencia contenida en la bibliografía, iremos buscando cuál es el mejor tra- tamiento farmacológico para cada paciente determinado, variándolo según su evolución en el tiempo. Tratamiento psicológico Existen evidencias moderadas de que mejora la lumbalgia crónica, pero todavía no se sabe qué tipo de pacientes se pueden beneficiar más de cada uno de los tipos de tratamientos psicológicos56. Tratamiento quirúrgico57 La única indicación de tratamiento quirúrgico urgente es el síndrome de cola de caballo. En el caso de la afectación radicular por hernia discal, el tratamiento quirúrgico está indicado en caso de déficit motor progresivo o dolor incoercible que no responde al tratamiento conservador. En los casos de lumbalgia inespecífica el tratamiento quirúrgico no está indicado, puesto que al no saber exactamente cuál es la estructura que duele, difícilmente podemos intervenir quirúrgicamente con expectativas de éxito. El dolor radicular tiene una respuesta favorable a la descompresión discal58. No así el dolor lumbar, en muchos casos de origen mal conocido. ¿Debe seguir con la baja? ¿Cuándo se le da el alta? En la mayoría de las ocasiones esta decisión no va a depender exclusivamente del médico de atención primaria, sino que va a influir la opinión del especialista o especialistas im- Puntos clave • En la mayor parte de los casos no es posible determinar cuál es la estructura anatómica concreta responsable del dolor. • La lumbalgia aguda sin signos de alarma físicos (ritmo inflamatorio, síndrome constitucional, fiebre, déficit neurológico, etc.) no precisa estudios complementarios. • El médico de atención primaria debe conocer qué medidas terapéuticas pueden ayudar, o por el contrario perjudicar, a un paciente con dolor lumbar. • El reposo no debe ser superior a 2 o3 días. Más tiempo retrasa la curación de la lumbalgia. • Pautar medidas analgésicas y motivar al paciente para que adopte una actitud activa frente a su enfermedad. • Existen evidencia claras de que los factores psicosociolaborales desempeñan un importante papel en la cronificación e incapacidad y que son tan importantes como los signos y síntomas físicos. • Dolor crónico no debe ser sinónimo de incapacidad crónica. • El tratamiento de la lumbalgia inespecífica no sólo debe tener como objetivo aliviar el dolor sino también recuperar la función. • En la lumbalgia inespecífica cuanto más tiempo permanezca el paciente alejado de su trabajo menos posibilidades hay de que se reincorpore. • El tratamiento de la lumbalgia crónica debe ser multidisciplinario y debe incluir la educación y la participación activa del paciente. FMC-Formación Médica Continuada en Atención Primaria 161 Documento descargado de http://www.elsevier.es el 18/10/2012. Copia para uso personal, se prohíbe la transmisión de este documento por cualquier medio o formato. Volumen 8, Número 3, Marzo 2001 plicados en el seguimiento del paciente, así como de que el mismo lo acepte. Como norma general, parece claro que la actitud debe ser la reincorporación progresiva a las tareas habituales, incluida la laboral, no siempre fácil de aplicar40,59,60. Téngase en cuenta que muchas empresas no disponen (o no desean ofrecer) de puestos de trabajo alternativos para permitir una incorporación gradual del trabajador. Hay que concienciar a las fuerzas sociales (patronal, sindicatos) de que es preciso reincorporarse al trabajo aunque quede dolor. Un paciente que ha estado más de 6 meses en baja laboral tiene la posibilidad de retornar de un 50%, al año un 20% y después de 2 años es prácticamente nula38. Bibliografía 1. Romera Baurés M, Mateo Soria L, Roig Escofet D. Evaluación y tratamiento de la lumbalgia. FMC 1994; 6: 332-346. 2. Antón Álvarez JJ. Lumbalgia en la consulta de atención primaria. Revista electrónica C@P. 3. Croft PR, Macfarlane GJ, Papageorgiou AC, Thomas E, Silmann AJ, Outcome of low back pain in general practice: a prospective study. BMJ 1998; 316: 1356-1359. 4. Van der Hooegen HJ, Koes BW, Van Eijk JT, Bouter LM, Deville M. On the course of low back pain in general practice: a one year follow up study. Ann Rheum Dis 1998; 57: 13-19. 5. Flórez García MT. Lumbalgia en Atención Primaria. Medicina Integral 1999; 34: 413-422. 6. Molero García JM, Alcántara Bumbiedro S. Rehabilitación y transtornos articulares (y II). MEDIFAM 1998; 8: 50-89. 7. Waddell G. Biopsicosocial analysis of low back pain. Clin Rheumatol 1992; 6: 523-557. 8. Guide for assessing psychosocial yellow flags in acute low back pain: risk factors for long-term disability and work loss. National Advisory Committee on Health and Disability and ACC. Nueva Zelanda, 1996. 9. Waddell G, Feder G, Mc IntoshA, Lewis M, Hutchinson A. Clinical Guidelines for the management of Acute Low Back Pain. London: Royal College of General Practitioners,1996. 10. Kendall NA. Psychosocial approaches to the prevention of chronic pain: the low back paradigm. Baillieres Best Pract Res Clin Rheumatolo 1999; 13: 545-554. 11. Humbría Mendiola A. Tratamiento médico. En: Herrera Rodríguez A, Herrero-Beamunt G, Ferrández Portal L, Rodríguez de la Serna A, editores. Lumbalgia y Lumbociatalgia. Barcelona: Masson, 1998; 151-160. 12. Melzack R, Wall PD. Pain mechanisms: a new theory. Science 1965; 150: 971-979. 13. Flórez García MT, García Pérez F. Protocolo de evaluación del dolor lumbar. Bases teóricas. En: Miranda Mayordomo M, Flórez García MT, editores. Dolor lumbar. Clínica y rehabilitación. Madrid: Aula Médica, 1996; 81-87. 14. Flórez García MT, García Pérez F. Exploración física. En: Miranda Mayordomo M, Flórez García MT, editores. Dolor lumbar. Clínica y rehabilitación. Madrid: Aula Médica, 1996; 87-124. 15. Chaplin ER. Chronic pain: a sociobiological problem. Phy Med Rehabil: State of the art rev 1991; 5: 1-47. 16. Flórez García MT, García Pérez F. Información al paciente. En: Miranda Mayordomo M, Flórez García, editores. Dolor lumbar. Clínica y rehabilitación. Madrid: Aula Médica, 1996; 285-311. 17. Deyo RA, Diehl AK. Patient satisfaction with medical care for low back pain. Spine 1986: 11: 28-30. 18. Borrel F. Manual de entrevista clínica. Barcelona: Doyma, 1989. 19. Deyo RA. Low-back pain. Sci Am 1998; 279: 49-53. 20. Malmivaara A, Hakkinen U, Aro T. Treatment of acute low back pain. Bed rest, exercises or ordinary activity? N Engl J Med 1995; 332: 351-355. 21. Hagen KB, Hilde G, Jamtvdt G, Winnem M. Bed rest for acute low back pain and sciatica (Cochrane Review) En: The Cochrane Library, Issue 3, 2000. Oxford: Update Software. 162 FMC-Formación Médica Continuada en Atención Primaria 22. Van Tulder MW, Malmivaara A, Esmail R, Koes BJ. Exercise therapy for low back pain (Cochrane Review). En: The Cochrane Library, Issue 3, 2000. Oxford: Updated Software. 23. Koes BW, Assendelft WJJ, Van der Heijden GJMG, Bouter LM. Spinal manipulation and mobilisation for low back pain: an updated systematic review of randomized clinical trials. Spine 1996; 21: 2860-2871. 24. Miranda Mayordomo JL, Carrilero Ferrer J. Rehabilitación y Medicina Física. En: Herrera Rodríguez A, Herrero-Beamunt G, Ferrández Portal L, Rodríguez de la Serna A, editores. Lumbalgia y Lumbociatalgia. Barcelona: Masson, 1998; 161-186. 25. Tulder MW van, Koes BW, Bouter LM. Conservative treatment of acute and chronic nonspecific low back pain. A systematic review of randomized controlled trials of the most common interventions. Spine 1997; 22: 2128-2156. 26. Koes BW, Scholten RJP M, Mens JMA, Bouter LM. Efficacy of NSAIDs for low back pain: a systematic review of randomised controlled trials of 11 interventions.En: van Tulder MW, Koes BW, Bouter LM, editores. Low back pain in primary care: Effectiveness of diagnostic and therapeutic interventions. Amsterdam: Institute for Research in Extramural Medicine, 1996: 171-190. 27. Van Toulder MW, Scholten RJ, Koes BW, Deyo RA. Non-steroidal anti inflammatory drugs for low back pain. (Cochrane Review) In: the Cochrane Library, Issue 3, 2000. Oxford: Update Software. 28. Van der Heijden GJMG, Beurskens AJHM, Koes BW, de Vet HCW, Bouter LM. The efficacy of traction for back and neck pain: a systematic, blinded review of randomized clinical trial methods. Phys Ther 1995; 75: 93-103. 29. Gradsby JG, Flowerdew MW. Transcutaneous electrical nerve stimulation and acupuncture transcutaneous electrical nerve stimulation for chronic low back pain (Cochrane Review). En: The Cochrane Library, Issue 2, 2000. Oxford: Updated Software. 30. Koes BW, Van den Hoogen HMM. Efficacy of bed rest and orthoses of low back pain. A review of randomized clinical trials. Eur J Phys Med Rehabil 1994; 4: 86-93. 31. Van Tulder MW, Cherkin DC, Berman B, Lao L, Koes BW. Acupuncture for low back pain. (Cochrane Review). En: The Cochrane Library, Issue 3, 2000. Oxford: Updated Software. 32. Koes BW, Scholten RJPM, Mens JMA, Bouter M. Efficacy of epidural steroid injections for low-back pain and sciatica: a systematic review of randomized clinical trials. Pain 1995; 63: 279-288. 33. Van Tulder MW, Esmail R, Bombardier C, Koes BW. Back schools for non-specific low back pain (Cochrane review). En: The Cochrane Library, Issue 4, 1999. Oxford: Update Software. 34. Van Toulder MW, Esmail R, Bombardier C, Koes BW. Back schools for non-specific low back pain (Cochrane Review). En: The Cochrane Library, Issue 3, 2000. Oxford: Update Software. 35. Martín Lascuevas P, Ballina García FJ. La escuela de espalda. FMC 1997; 4: 405-410. 36. Bueno Ortiz JM, Sánchez-Pinilla R, Antón Álvarez JJ, Durán Bellido E. Rehabilitación. En: Gil V, Merino J, Orozco D, Quirce F, editores. APPRO: Curso de preparación para médicos de atención primaria. Barcelona: Ediciones Mayo, 1998; 497-503. 37. González Viejo MA, Condón Huerta MJ. Incapacidad por dolor lumbar en España. Med Clin (Barc) 2000; 14: 491-492. 38. Martín Lascuevas P. Dolor lumbar y cervical. En: Ballina García F, Martín Lascuevas P, editores. Curso de reumatología para atención primaria. Madrid: Ediciones Ergón, 1996; 57-96. 39. Manual de gestión de la incapacidad temporal (2.ª ed.). Madrid: Instituto Nacional de la Salud, 1999. 40. Borrell F. Doctor, yo no estoy para trabajar. FMC 1995; 2: 503-504. 41. Andreu JL, Bueno JM, Carreño L, Díaz JL, Herrero G, Isasi C et al. Consenso de actuación entre Atención Primaria y Especializada en enfermedades del aparato locomotor. Madrid: INSALUD 1997. 42. Bosch Fontcuberta JM, Cebrià Andreu J. La entrevista centrada en las inquietudes del consultante: a propósito de un caso. FMC 1999; 3: 179-183. 43. Weston WW, Brow JB, Stewart MA. Patient–centered interviewing. Part 1: understanding patients’ experiences. Can Fam Physician 1989; 35: 147-151. 44. Castellano Cuesta JA, Pascual Gómez E. Qué haría usted ante un paciente con lumbalgia. Medicina Integral 1989; 14: 404-414. 45. Nordin M, Campello M, Wieser S. Exercises for the patient with low back pain: when and how. Bull Hosp Jt Dis 1996; 55: 30-34. Documento descargado de http://www.elsevier.es el 18/10/2012. Copia para uso personal, se prohíbe la transmisión de este documento por cualquier medio o formato. J.J. Rodríguez Alonso et al.– Abordaje diagnóstico y terapéutico de la lumbalgia en atención primaria 46. Faas A. Exercises: which ones are worth trying, for which patiens and when? Spine 1994, 221: 2874-2879. 47. Lindstrom I, Ohlund C, Eek C, Vallin E, Peterson LE, Nachemson A. Mobility, strength and fitness after a graded activity program for patients with subacute low back pain: a randomized prospective clinical study with a behavioural therapy approach. Spine 1992; 17: 641-652. 48. Indahl A, Halforsen EH, Holm S, Reikeras O, Ursin H. Five years follow-up study of a controlled clinical trial using light mobilization and an informative approach to low back pain. Spine 1998; 23: 26252630. 49. Brancós MA. Tratamiento del dolor lumbar crónico. Med Clin (Barc) 1993; 101: 579-580. 50. Moffet JK, Torgerson D, Bell-Syer S, Jackson D, Llewlyn-Phillips H, Farrin A et al. Randomised controlled trial of exercise for low back pain: clinical outcomes, costs and preferences. BMJ 1999; 319: 279283. 51. Martín Lascuevas P, Ballina García FJ. La escuela de espalda. FMC 1997; 4: 405-410. 52. Nelemans PJ, de Bie RA, De Vet HCW, Sturmans F. Injection therapy for subacute and chronic benign low back pain (Cochrane Review). En: The Cochrane Library, Issue 3, 2000. Oxford: Updated Software. 53. Bendix AF, Bendix T, Labrida M, Boekgaard P. Functional restoration for chronic low back pain. Two years follow up of two randomized controlled trials. Spine 1998; 23: 717-725. 54. Thomas J, Schnitzer, Gray W. Efficacy of tramadol in treatment of chronic low back pain. J Rheumatol 2000; 27: 722-728. 55. Simpson R, Everton A. Transdermal fentanyl as treatment for chronic low back pain. J Pain Symptom Manage 1997; 14: 218-224. 56. Van Tulder MW, Ostelo RW, Vlaeyen JW, Linton SJ, Morley SJ, Assendelft WJ. Behavioural treatment for chronic low back pain (Cochrane Review) In: The Cochrane Library, Issue 3, 2000. Oxford: Update Software. 57. Izquierdo Núñez E. Tratamiento quirúrgico de la lumbalgia crónica. En: Herrera Rodríguez A, Herrero-Beamunt G, Ferrández Portal L, Rodríguez de la Serna A, editores. Lumbalgia y Lumbociatalgia. Barcelona: Masson, 1998; 223-242. 58. Gibson JNA, Grant IC, Waddell G. The Cochrane review of surgery for lumbar disc prolapse and degenerative lumbar spondilosis. Spine 1999; 24: 1820-1832. 59. Prados Castillejo JA, Quesada Jiménez F. Manejo de un paciente en baja laboral injustificada: el arte de negociar. FMC 1995; 537-544. 60. Violán Fors C, Rodríguez Balo A. ¿Qué hacer ante un paciente que rechaza el alta médica? FMC 1995; 2: 545-547. FMC-Formación Médica Continuada en Atención Primaria 163 Documento descargado de http://www.elsevier.es el 18/10/2012. Copia para uso personal, se prohíbe la transmisión de este documento por cualquier medio o formato. Volumen 8, Número 3, Marzo 2001 Anexo 1: Higiene postural Normas para la prevención de la lumbalgia – Evitar ir encorvado con los hombros hacia delante – Evitar el sobrepeso – Realizar ejercicios regularmente – Al levantar objetos, procure doblar las rodillas – Dormir de espaldas o de costado (no boca abajo), en un somier duro Sí No Figura 1. Al levantar o transportar peso. Agáchese flexionando las rodillas con espalda recta y levántese estirándolas. Levante los objetos hasta la altura del pecho y transpórtelos pegados al cuerpo. Si lleva bolsa, repártalo en las dos manos. Sí No Figura 2. Al estar tumbado. En un colchón firme, duerma de lado con piernas flexionadas o boca arriba con una almohada debajo de las rodillas. 164 FMC-Formación Médica Continuada en Atención Primaria Documento descargado de http://www.elsevier.es el 18/10/2012. Copia para uso personal, se prohíbe la transmisión de este documento por cualquier medio o formato. J.J. Rodríguez Alonso et al.– Abordaje diagnóstico y terapéutico de la lumbalgia en atención primaria Sí No Sí No Sí No Sí No No Figura 3. Al estar sentado, al conducir. Utilice la silla lo suficientemente baja para apoyar los pies en el suelo y las rodillas más altas o en línea con las caderas (si no, utilice un taburete). Pegue la espalda al respaldo. En el trabajo, acérquese a la mesa y tenga la espalda recta y codos flexionados. No cruce las piernas. Sí Sí Figura 4. Al estar de pie. Ponga un pie encima de una altura pequeña y cambie a menudo de posición. Flexione las rodillas y mantenga la espalda recta. Evite zapatos de tacón alto y planos. No Figura 5. Agacharse. Si es preciso agacharse, lo recomendable es hacerlo mediante flexión de las rodillas con las piernas abiertas (colocación en cuclillas), pero manteniendo la espalda lo más recta posible. Para ayudar a las rodillas en esta tarea, es de gran utilidad buscar un apoyo (una silla, una cómoda, una pared, etc.), tanto a la hora de agacharse como al incorporarse de nuevo. FMC-Formación Médica Continuada en Atención Primaria 165 Documento descargado de http://www.elsevier.es el 18/10/2012. Copia para uso personal, se prohíbe la transmisión de este documento por cualquier medio o formato. Volumen 8, Número 3, Marzo 2001 Sí No Figura 6. Si lo encuentra más cómodo, puede agacharse apoyando una de las rodillas en el suelo. Es preferible la carga superior de la lavadora. Figura 7. Levantarse de la cama. Acérquese al borde de la cama, deje caer las piernas y, apoyándose con ambos brazos, incorpórese lentamente contrayendo la musculatura abdominal. Una vez sentado en el borde de la cama, utilice las manos como apoyo para levantarse. Figura 8. Hacer la cama. La ropa de cama siempre debe ser manejable y de poco peso. Es recomendable usar sólo sábanas y edredón. La postura más correcta para hacer la cama consiste en arrodillarse manteniendo erguida la espalda. La cama debe ser alta, con acceso desde ambos laterales; la habitación, amplia. 166 FMC-Formación Médica Continuada en Atención Primaria Figura 9. Vestirse. Debe hacerlo sentado. Al calzarse, coloque la pierna sobre el muslo del lado contrario. La espalda siempre recta. Documento descargado de http://www.elsevier.es el 18/10/2012. Copia para uso personal, se prohíbe la transmisión de este documento por cualquier medio o formato. J.J. Rodríguez Alonso et al.– Abordaje diagnóstico y terapéutico de la lumbalgia en atención primaria Figura 10. Carrito de la compra. Es mejor empujar el carro de la compra que arrastrarlo pues así evitamos la rotación forzada. El asa debe ser alta (hasta la altura de los codos) y son preferibles los carros de cuatro ruedas que los de dos. Figura 12. Barrer. El palo de la escoba debería ser de la medida de la persona. Debe barrer de lado, con la escoba cerca del cuerpo, las piernas abiertas y semiflexionadas y la espalda recta. Los movimienteos de vaivén se realizarán a base de piernas y no de inclinación-rotación de tronco. Figura 13. Fregar. Igual que para barrer. A la hora de escurrir la fregona, coloque el cubo entre los pies. Escurra la fregona presionando y haciendo la rotación de la misma con los brazos, no girando la columna. A B Figura 11. Levantarse de la silla. Mirada al frente. Apoye los brazos en la silla. Desplácese hacia el borde anterior del asiento. Mueva la cabeza hacia delante y retrase uno de los pies, que le servirá de impulso y apoyo para levantarse. Figura 14. Postura de relajación. A: Túmbese con la espalda pegada al suelo y las piernas dobladas y separadas unos centímetros. Respire profundamente. Mantenga 10 min. Este ejercicio sirve para estirar ligeramente la columna y borrar los huecos cervical y lumbar, así como para relajar la musculatura postural de la espalda. B: Igual que la anterior, pero con las piernas elevadas. Puede ser una buena opción en caso de insuficiencia venosa en las piernas. Permite una mayor relajación si las piernas tienen un buen apoyo FMC-Formación Médica Continuada en Atención Primaria 167 Documento descargado de http://www.elsevier.es el 18/10/2012. Copia para uso personal, se prohíbe la transmisión de este documento por cualquier medio o formato. Volumen 8, Número 3, Marzo 2001 Anexo 2: Cinesiterapia Grupo de ejercicios preventivo-terapéuticos para la lumbalgia – Los ejercicios se realizarán regularmente, con la frecuencia que le indique su médico o fisioterapeuta – Estos ejercicios tienen un carácter preventivo-terapéutico – Al comenzar y finalizar los ejercicios, realize unos minutos de relajación: boca arriba con las caderas y rodillas flexionadas, tome aire por la nariz, y expúlselo lentamente por la boca entreabierta, llenando en cada inspiración el estómago de aire como si se tratase de un “globo” – El grupo de ejercicios son los siguientes: a) boca arriba: Llevar una pierna flexionada hacia el pecho y mantener unos segundos ayudándose por manos. Igual con la otra pierna Llevar las dos piernas flexionadas hacia el pecho y mantener unos segundos ayudándose por sus manos 1. Elevar el tronco intentando tocar con las manos en las rodillas (A) 2. Elevar el tronco igual, tocando con cada mano la rodilla contraria (B) A B Dejamos caer las rodillas flexionadas hacia un lado y otro del tronco 1. Contraer los glúteos y abdominales soplando por la boca (A) 2. Relajar cogiendo aire por nariz e hinchando el abdomen (B) A 1. Llevar rodillas flexionadas al pecho (A) 2. Elevar miembros inferiores a 90° de flexión de la cadera (B) 3. Flexionar rodillas al pecho (C) 4. Volver a posición de partida (D) A B b) boca abajo: Despegar el tronco, con la cabeza alineada; mantener unos segundos. Mientras se despega el tronco mantener los glúteos contraídos I II C B D Levantar una pierna y otra alternativamente con las rodillas en extensión I 168 FMC-Formación Médica Continuada en Atención Primaria II Documento descargado de http://www.elsevier.es el 18/10/2012. Copia para uso personal, se prohíbe la transmisión de este documento por cualquier medio o formato. J.J. Rodríguez Alonso et al.– Abordaje diagnóstico y terapéutico de la lumbalgia en atención primaria c) cuatro patas: Sin despegar las manos y rodillas del suelo, sentarse sobre los talones y tirar con las manos un poco hacia arriba I II Andar balanceando los brazos. Caminar es, posiblemente, el ejercicio más completo, ya que intervienen prácticamente todos los músculos y articulaciones y el riesgo de lesiones es muy bajo. Debe evitar el sedentarismo Inclinación pélvica de pie. (“Sentarse sin silla” sobre la pared.) Pegue la espalda a la pared, aplanando su curva inferior, con los pies ligeramente separados y las rodillas flexionadas. Contraiga los glúteos y los músculos abdominales durante 5 s. Relaje. No es necesario bajar mucho Agacharse con la espalda recta. Estando de pie, apoye las manos en el respaldo de una silla. Agáchese con la espalda recta y las piernas abiertas. Manténgase agachado durante un minuto y vuelva a la posición inicial lentamente. Se produce un estiramiento de la musculatura de la región lumbar. FMC-Formación Médica Continuada en Atención Primaria 169