actuación de enfermería ante urgencias oftalmológicas
Anuncio

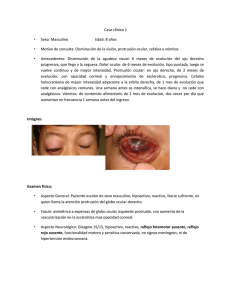
ACTUACIÓN DE ENFERMERÍA ANTE URGENCIAS OFTALMOLÓGICAS Jaime Alberto Ballestero Jiménez. DUE SUH Hospital Santa Bárbara. Puertollano. OJO ROJO El ojo rojo hace referencia a un conjunto de entidades inflamatorias o infecciosas que afectan el segmento anterior del ojo y provocan hiperemia: - Inyección conjuntival: vasodilatación superficial más acentuada en los fondos de saco, de predominio en los procesos conjuntivales. - Inyección periquerática o ciliar: vasodilatación profunda más intensa cerca del limbo, de tonalidad más violácea, de predominio en los procesos corneales, del iris o del cuerpo ciliar. - Inyección mixta. Al recibimiento del paciente se debe preguntar por alergias, tiempo de aparición (brusca o no), modo de aparición (traumatismos o no), dolor, pérdida de visión, antecedentes previos; enfermedades como HTA, diabetes, glaucoma, etc. La exploración incluye lavado ocular con suero fisiológico, instilar una gota de anestésico si el ojo es doloroso y acomodar al paciente bajo la lupa de exploración. Se hará una toma de T.A. y se instila una gota de fluoresceína o aplicación de tira reactiva para teñir el ojo (si aparece tinción verde inmóvil: úlcera, si es móvil: secreciones). Tras la exploración por parte del facultativo, podrá ser necesaria la aplicación de colirios, pomadas, nuevo lavado con suero fisiológico, oclusión del ojo, remisión al servicio de oftalmología, etc. en función de las necesidades del paciente. En determinados casos, será necesaria la obtención de una muestra sanguínea (bioquímica + hemograma) y la canalización de una vía venosa para administración de tratamiento. Visión Inyección vascular Secreción HIPOSFAGMA Normal Hemorragia subconjuntival Normal Dolor No Serosa Mucoide Mucopurulenta Viral + Chlamydia + + Bacteriana + Alérgica + + Tóxica + + + Sensación de cuerpo extraño Fotofobia Córnea No Normal Frecuente Normal Si Tinción + fluoresceína Pupila Normal Normal Normal Tono ocular Normal Normal Normal tratamiento Control T.A. No ocluir el ojo. Higiene. Bacteriana: Colirio antibiótico: (Colicursi gentamicina, Tobrex, oftalmowell), 1-2 gotas 4-5 veces/día 1 semana. Vírica: Compresas frías, Colirio antibiótico y antiinflamatorio (Colicursi gentadexa) 1 gota 4-5 veces/día. Lavado de manos para evitar contagio. Alérgica: Antihistamínicos V.O., corticoides tópicos Punctata: Colirio antibiótico. Úlcera bacteriana: Colirio ciprofloxacino (Oftacilox) + midriático (ciclopléjico). Úlcera herpética: Aciclovir (Zovirax) en pomada + midriático + antibiótico 1 CONJUNTIVITIS QUERATITIS Disminuida Periquerática o mixta Normal Conjubtival Purulenta Posible + Si EPISCLERITIS Normal Focal o nodular Difusa No IRITIS Disminuida Periquerática Si Si No GLAUCOMA Muy disminuida Superficial y profunda mixta No Si, puede acompañarse de náuseas y vómitos No Si Escasa Normal Normal o Edematosa, nublada y precipitados en engrosada endotelio Normal Miótica Midriática y arreactiva Normal Normal o Muy elevado disminuido Colirio de AINE Colirio Manitol 20% IV 500 ml (Voltarén colirio) o corticoide en 1 h. Acetazolamida de corticoide(Maxidex) (Maxidex) + (Edemox) VO. Si es de midriático ángulo cerrado no (Tropicamida) + empezar con mióticos antibiótico hasta disminuir la PIO Manifestaciones BLEFARITIS ORZUELO Inflamación borde libre del párpado Inflamación aguda de glándula palpebral Clínica Hiperemia borde libre, sensación de cuerpo extraño, conjuntivitis inespecífica Tratamiento Higiene palpebral, limpieza de escamas, pomada Oculos Hidrocortiosna-Cloranfenicol CHALAZION PAT. LACRIMAL Inflamación crónica de una Dacrioadenitis: Inflamación glándula de Meibomio de la glándula lacrimal principal. Dacriocistitis: Inflamación del saco lacrimal con absceso. Tumefacción localizada y dolorosa a la Tumefacción indolora sin Dacrioadenitis: Ptosis palpación signos inflamatorios mecánica en forma de “S” con dolor e inflamación de la parte supero-temporal de la órbita. Dacriocistitis: Epífora y sudoración a la presión. Dolor e inflamación con posible fistulización a piel Calor local y masaje en el punto de la infalamación. Pomada Oculos Amoxicilna-Clavulánico ó Hidrocortisona-Cloranfenicol-Aureomicina. En Chalazion puede ser Cefuroxima (Augmentine ó beneficiosa la inyección intralesional de Trigon depot Zinnat). Drenaje CELULITIS PRESEPTAL Y ORBITARIA Preseptal: Edema e hiperemia del párpado y tejido subcutáneo facial con extensión al reborde orbitario superior. Orbitaria: Quemosis, inyección, limitación de la motilidad ocular, proptosis, neuropatía óptica, fiebre, estado séptico. Posibilidad de meningitis o trombosis del seno cavernoso. Precisa TAC de órbita. Extraer hemocultivos. Ceftriaxona (Rocefalin), analgésicos y antiinflamatorios (Toradol, adolonta). Drenaje PÉRDIDA DE LA AGUDEZA VISUAL Los objetivos prioritarios en la evaluación de estos pacientes en urgencias son: - Historia clínica: Preguntar por alergias, antecedentes oculares, enfermedades con especial repercusión ocular (diabetes, HTA, cardiopatía, esclerosis múltiple, etc.). Intentar diferenciar si la pérdida de visión es realmente aguda o es progresiva; determinar el campo en que se advirtió la pérdida de visión (central, mancha fija, mancha en un cuadrante, “un telón que baja”, etc., dolor... - Explorar la agudeza visual (AV) mediante optotipo (ideal a 6 m.) en cada ojo por separado (ideal con estenopeico). También se deben explorar los reflejos pupilares y motilidad ocular. El facultativo explorará el fondo de ojo tras instilación de Ciclopléjcio o Tropicamida. - Los procedimientos a llevar a cabo vendrán en función de la patología del paciente. Podrá ser requerida por parte facultativa la realización de ECK, analítica con coagulación y VSG, toma de T.A., canalización de vía venosa, aplicación de colirios, etc. OCLUSIÓN DE LA ARTERIA CENTRAL Clínica Oftalmoscopia Tratamiento OCLUSIÓN DE LA VENA DESPRENDIMIENTO RETINA RETINA Disminución severa, aguda, profunda e indolora de la Disminución menos Visión nebulosa, AV. Defecto pupilar aferente severa y más fotopsias y progresiva de la AV miodesopsias, cortina en el campo visual Palidez retiniana (lechosa). Mancha rojo cereza (zona Edema disco óptico. macular sonrosada) Tortuosidad venosa. Hemorragias retinianas. Exudados algodonosos Masaje ocular mediante presión digital durante 5-10 No requiere segundos (repetir varias veces). Procurar tratamiento urgente. vasodilatación arteriolar retiniana (oxigenoterapia Fotocoagulación hiperbárica: 95%). Disminuir PIO: Acetazolamida, diferida. manitol. Tiempo de viabilidad retiniana: 90 minutos HEMORRAGIA VITREA Pérdida + o – severa de la AV. Puede modificarse con los movimientos oculares. Miodesopsias Retina de aspecto No se aprecia gris y a distinto detalle de la retina plano NEUROPATIA OPTICA ANTERIOR ISQUEMICA Defecto visual agudo. Puede haber dolor si se trata de arteritis de la temporal. Sin anisocoria, respuesta a la luz disminuida en el lado del infarto Edema pálido segmentario con algunas hemorragias en llama NEURITIS OPTICA Pérdida de visión central con progresión rápida. Pérdida de visión de colores. Dolor a la palpación y a la movilización del globo ocular. Retrobulbar: normal. Papilitis: Edema del disco con algunas hemorragias en llama Reposo. Oclusión. Reposo. No existe VSG, Urbason Tratamiento tratamiento quirúrgico diferido específico urgente (vitrectomía diferida) TRAUMATISMOS OCULARES Quemaduras oculares Las quemaduras por álcalis (cal, yeso, cemento, lejía), suelen ser más graves por su capacidad de penetración a cámara anterior, iris y cuerpo ciliar. En las quemaduras por ácidos (ac. sulfúrico) se precipitan las proteínas corneales y sirven de barrera a una penetración más profunda, salvo con ácidos débiles (ac. hidrofluórico), que su comportamiento es similar a los álcalis. El paciente manifiesta dolor, fotofobia, lacrimeo, disminución de la AV (proceder a historia y exploración) y puede existir hiperemia, quemosis, edema quemaduras, queratitis, erosiones corneales. Puede desarrollarse glaucoma secundario y perforación. Se debe irrigar el ojo con solución salina durante 30 minutos. Posteriormente se instila fluoresceína para verificar la integridad corneal. Eliminar cuerpos extraños si existieran. Solicitar 2 evaluación oftalmológica. El facultativo podrá prescribir Colicursi ciclopléjico y Tobrex. No se deben prescribir anestésicos tópicos para tratamiento domiciliario, pues retrasan la cicatrización y tienen efecto ulcerativo sobre la córnea. No aplicar vasoconstrictores (epinefrina, fenilefrina o nafazolina) a un ojo con quemadura porque se causa más necrosis. Radiaciones UVA o térmicas Puede existir lacrimeo, fotofobia, sensación de cuerpo extraño, necrosis y perforación. Las lesiones por rayos UVA suelen ser especialmente dolorosas. Realizar examen completo, lavado ocular, instilar fluoresceína y buscar cuerpos extraños, eliminar pestañas quemadas en caso de existir colocando una gasa con suero. En caso de tener que recortar pestañas, se realizará con tijeras curvas impregnadas con vaselina para que queden pegadas y no caigan al ojo. El facultativo podrá prescribir antibiótico (Tobrex colirio), ciclopléjicos (Colicursi ciclopléjico). se debe ocluir el ojo. En caso de abrasión, no ocluir e instilar un antiinflamatorio (Voltarén colirio). Erosión corneal traumática. Cuerpos extraños corneales El paciente presenta sensación de cuerpo extraño, fotofobia, dolor ocular, lacrimeo, visión borrosa, blefarospasmo. Se debe irrigar el ojo con suero fisiológico para eliminar cuerpos extraños. Instilar anestésico para facilitar la exploración. Eliminar el cuerpo extraño si existiera con torunda de algodón o lanceta. Instilar fluoresceína para comprobar integridad corneal (un lavado de fluoresceína por líquido acuoso que sale de cámara anterior – Seidel + - implica perforación corneal e implica evaluación oftalmológica urgente). Ocluir el ojo (salvo en cuerpos extraños vegetales); puede ser prescrito Colicursi ciclopléjico y Tobrex ungüento. Traumatismos oculares Se debe realizar una exploración completa del ojo, con lavado y tinción con fluoresceína. No manipular el ojo si se sospecha perforación. CARACTERISTICAS Contusión: Hematomas, ptosis mecánica, miógena o neurógena. Herida: Superficial o profunda; incisa o punzante La más frecuente es la fractura por compresión (Blow-out) Párpados Órbita Segmento anterior Segmento posterior Perforación CLINICA Dolor y tumefacción , enfisema, hemorragia Edema, equimosis, restricción de movimientos oculares, anestesia del párpado inferior, zona lateral de la nariz y labio superior del lado afecto. Epistaxis, enfisema orbitario, tumefacción, diplopía a la mirada lateral Disminución AV, midriasis, dolor Conjuntiva: Hposfagma, desgarros Córnea: Erosiones, laceraciones Iris: Turbidez cámara anterior (Tyndall), sangre en cámara anterior (hifema). Rotura, glaucoma Cristalino: Luxación (iridodonesis: movimiento pendular del iris). Bloqueo pupilar, catarata Retina: Hemorragia Disminución AV Vítreo: Desprendimiento, hemorragia Coroides: Rotura, hemorragia Nervio óptico: Avulsión, rotura, hematoma Edema conjuntival, quemosis, hifema, limitación de la motilidad Disminución AV, amaurosis, dolor, hemorragia ocular rotura obvia de la esclera, tejido uveal expuesto. Disminución PIO ACTUACIÓN Aplicación de hielo. Sutura con hilo de 5/0 – 6/0. Profilaxis antitetánica. Evaluación por OFT. Dar prioridad a lesiones vitales. Rx Waters (suelo orbitario, Caldwell (borde orbitario lateral y etmoides), TAC de órbita. Analgesicos, antiinflamatorios, profilaxis antibiótica y antitetánica. Consulta a OFT Consulta a OFT urgente, salvo en hiposfagma (no Tto) o erosiones corneales superficiales. Consulta a OFT Reposo absoluto, no ejercer presión ni instilar colirios, vía venosa, evitar Valsalva (proporcionar antieméticos), analgesia, antibioterapia, profilaxis antitetánica. Remitir a OFT TÉCNICAS OFTALMOLÓGICAS BÁSICAS Aplicación de parches y protectores oculares Indicaciones: Mantener el ojo cerrado, recoger secreciones y restos de sustancias, protegerlo de posibles infecciones o de la luz, evitar traumatismos. Procedimiento: Informar al paciente, pedirle que mantenga el ojo cerrado, colocar el parche ocular encima del ojo cerrado, o doblar una gasa dos veces a partir de su presentación original. Asegurar el parche con tiras paralelas de esparadrapo de unos trece centímetros aproximadamente colocadas desde la mejilla a la frente. Cuando llegue el momento de aplicar tratamiento o retirar el parche, quitarlo desprendiendo las tiras de esparadrapo desde la frente a la mejilla (dolerá menos y evitaremos posibles derrames de líquidos o sustancias). 3 Vendaje ocular compresivo Indicaciones: Disminuir la pérdida de humor acuoso, aumentar la presión intraocular. Precauciones: Asegurarse de que el vendaje indicado es el compresivo. Procedimiento: Explicar al paciente qué se le va a hacer, retirar vendaje previo si lo hubiera, indicar al paciente que cierre el ojo a vendar, doblar dos gasas independientes una de otra, realizando dos dobleces a partir de su presentación original, colocar la primera gasa sobre el globo ocular y sobre ella la segunda gasa. Colocar una tira de esparadrapo de unos 16 cm. aprox. centrada sobre esas gasas, procurando que esté bien tenso para comprimir, colocar nuevas tiras de esparadrapo sobre las gasas, temporal y nasal, a tensión. El ojo debe quedar perfectamente cubierto. Limpieza de párpados Indicaciones: Higiene, irritación de los párpados y globo ocular, fatiga visual, quemaduras oculares, polvo y vapores irritantes, congestiones oculares ocasionadas por agentes químicos o físicos. Procedimiento: Lavarse las manos antes de tocar los ojos, explicación al paciente, pedirle que cierre los ojos para que no caigan restos en el saco conjuntival. Empapar una torunda de algodón o gasa en suero fisiológico y limpiar cuidadosamente un párpado desde el borde interno al externo (para no propagar a la nariz una posible infección), desechar la torunda, coger otra y repetir la operación. Cada torunda debe usarse una sola vez y una para cada ojo. Irrigación o lavado ocular Indicaciones: Eliminar secreciones del saco conjuntival, retirar algún cuerpo extraño del ojo, eliminar una sustancia química irritante. Procedimiento: Informar al paciente, disponer de luz que ilumine la zona de trabajo sin que brille directamente en el ojo del paciente, el paciente puede situarse en decúbito dorsal con la cabeza ladeada hacia el lado afectado, colocar una batea en ese mismo lado. Lavar los párpados y las pestañas. Mirando el paciente hacia arriba, invertir el saco conjuntival inferior sin ejercer nunca presión sobre el globo ocular. Irrigar permitiendo que el líquido de irrigación fluya del canto interno al externo del ojo a lo largo del saco conjuntival. Usar sólo la fuerza suficiente para el lavado, no tocar el párpado, pestañas o globo ocular con el instrumento de irrigación. Solicitar al paciente que cierre los ojos varias veces. Secar la cara al paciente. Recorte de pestañas Indicaciones: Acto preoperatorio, quemaduras palpebrales. Procedimiento: Informar al paciente, sentado o acostado, ajustar la luz. Aplicar un poco de vaselina a las tijeras para que las pestañas se adhieran a ella y no caigan al ojo. Pedir al paciente que mire hacia abajo, elevar el párpado superior, con la punta de las tijeras (curvas y de punta roma) orientadas hacia fuera, cortar las pestañas. Solicitar al paciente que mire hacia arriba, llevar el párpado inferior hacia abajo y cortar las pestañas. Lavar los párpados cuidadosamente. Aplicación de pomadas Indicaciones: Conseguir una acción más prolongada que con los colirios, lograr efectos suavizantes. Procedimiento: Informar al paciente (su visión se volverá borrosa unos minutos), limpiar párpados y pestañas si se observan secreciones, traccionar suavemente hacia abajo el párpado inferior y pedir al paciente que mire hacia arriba. Exprimir el tubo de pomada y desechar una pequeña cantidad para evitar una posible contaminación de la pomada. Aplicar, sin tocar el párpado con la boca del tubo, desde el canto interno al externo a modo de pasta de dientes. El paciente deberá cerrar los párpados y mover los ojos con los párpados cerrados para recubrir todo el exterior del globo ocular. Con una gasa limpiaremos el exceso de pomada. Instilación de colirios Indicaciones: Dilatar o contraer la pupila, mejorar el dolor o la molestia, actuar como antiséptico para limpiar el ojo, combatir la infección, mejorar la inflamación. Procedimiento: Informar al paciente, cerciorarse de que es el colirio adecuado y el ojo adecuado, revisar la fecha de caducidad del colirio. Calentar el colirio frotándolo entre las manos. El paciente se sitúa sentado con la cabeza hacia atrás o en decúbito dorsal. Realizar lavado palpebral si fuera necesario. Con una gasa, tirar del párpado inferior hacia abajo, suavemente. Pedir al paciente que mire hacia arriba a un punto fijo. Instilar una gota en el centro del fondo de saco evitando la córnea o 4 sobre la carúncula lagrimal, sin rozar la boca del frasco con el ojo del paciente. Pedir al paciente que cierre los ojos con suavidad (apretarlos elimina el medicamento). TERMINOLOGIA BÁSICA Amaurosis: Ojo ciego. Ambliopía: Ojo vago. Anillo límbico de Vogt: Depósitos irregulares blancos en las zonas nasal y temporal del limbo. Es frecuente en los pacientes ancianos y carece de importancia. Anisocoria: Diferente diámetro pupilar entre un ojo y otro. Anquilobléfaron: Adherencias entre los párpados. Arco senil: Depósito de lípidos que comienza en la zona inferior de la periferia corneal y acaba por afectar a toda la periferia de la córnea. No se asocia a anomalías de lípidos séricos. Calacio ó Chalazion: Quiste de Meibomio: Obstrucción del conducto de una glándula de Meibomio. Concreciones: Depósitos de calcio habitualmente presentes en la conjuntiva palpebral de algunos individuos ancianos. A veces dan lugar a una sensación de cuerpo extraño. Dermatocalasia: Exceso de piel del párpado superior. Distiquiasis: Hilera accesoria de pestañas en los orificios de las glándulas de Meibomio o cerca de ellos. DMAE ó DMS: Degeneración macular asociada a la edad ó degeneración macular senil. Ectropión: Incurvación hacia fuera del párpado, separándose del globo ocular. Entropión: Inversión del párpado, que suele provocar molestias a causa del roce de las pestañas sobre la córnea. Esotropia ó Endotropia: Estrabismo convergente manifiesto. Exotropia: Estrabismo divergente manifiesto. Faco: Cristalino. Glándula de Meibomio: Glándulas situadas en el párpado secretoras de grasa. Glándula de Zeis: Glándulas situadas en el folículo de las pestañas, secretan grasa. Hipofagma: Hemorragia subconjuntival. Leucocoria: “Ojo de gato”; Reflejo pupilar blanco. Logoftalmos: Imposibilidad de cerrar bien los párpados. Madarosis: Disminución del número de pestañas. Manchas de Bitot: Pequeños parches blancos, como queso, con aspecto espumoso que no se humedecen fácilmente. Meibomitis: Inflamación de la glándula de Meibomio. Miodesopsias: “Moscas volantes”: Formación de coágulos de humor vítreo. Flóculos vítreos. Nistagmo: Oscilación involuntaria de los ojos en uno y otro sentido. Orzuelo externo: Inflamación de una glándula de Zeis. Orzuelo interno: Inflamación de una glándula de Meibomio. 5 Pannus: Proliferación de tejido fibrovascular del limbo que invade la córnea superficial. Superior: a causa de lentes de contacto y tracoma. Inferior: a causa de queratitis, triquiasis. Pinguécula: Depósito blanco-amarillento sobre la conjuntiva bulbar adyacente a la zona nasal o temporal del limbo. Poliosis: Pestañas de color blanco. Presbicia: Vista cansada, asociada a la edad. Pterigion: Desarrollo de pequeñas opacidades corneales grisáceas cerca del limbo nasal. Seguidamente la conjuntiva recubre las opacidades e invade la córnea con una morfología triangular. Ptosis: Posición anormalmente baja del párpado superior. QCS: Queratoconjuntivitis seca: Sequedad ocular debida a déficit lacrimal acuoso, se caracteriza sólo por afectación de las glándulas lagrimales. Queratitis en banda: Depósito de sales de calcio en el espacio subepitelial y en la membrana anterior de la membrana de Bowman. Es característica la distribución interpalpebral con un espacio claro entre el borde agudo de la banda y el limbo. Simbléfaron: Adherencias entre la conjuntiva palpebral y bulbar. Triquiasis: Pestañas invertidas hacia dentro. Xantelasma: Depósito cutáneo de colesterol, suele aparecer alrededor del canto interno. Xeroftalmos: Sequedad ocular producida por déficit de mucina a consecuencia de déficit de vitamina A, existen manchas de Bitot. BIBLIOGRAFIA - - - - 6 Mª Isabel García Chamorro. Técnicas oftalmológicas básicas. Revista ROL de Enfermería. Nº187, 27-32, año XVII. Marzo 1994. Ed. ROL S.A. Barcelona. Urgencias oftalmológicas en: Daniel García Gil. Manual de Urgencias. 1ª edición. 925-943. Ed. Daniel García Gil. Cádiz. 2000. Irma Araceli Flores Tapia. Primeros auxilios para urgencias oftalmológicas en: Martha Yolanda Martínez – Marroquín, Mariano García Viveros. Urgencias Médicas y Primeros Auxilios. 1ª edición. 395-411. Ed. ICEPSS. Las Palmas de Gran Canaria. Abril 2000. M. Arqué Blanco. Influencia de los trastornos del aparato ocular en la satisfacción de las necesidades básicas en: Victoria Navarro Gómez, Gloria Novel Martí. Enfermería médico – quirúrgica, necesidad de comunicación y seguridad. 73-89. Ed. MASSON, S.A. Barcelona. 1995. Emiliano Cánovas Serna. Primeros auxilios en problemas oculares en: Manual de Primeros Auxilios. 172-174. Ed. Fraternidad. Mutua de Accidentes de Trabajo y Enfermedades Profesionales de la Seguridad Social. 1999. I. Sánchez Bronco, C. Cagigal Morales. Urgencias oftalmológicas en: M.S. Moya Mir. Guías de Actuación en Urgencias. Clínica Puerta de Hierro. Madrid. Valoración y cuidados de Enfermería a personas con problemas en los órganos de los sentidos en: ATS / DUE de las instituciones sanitarias del INSALUD, temario específico, volumen III. 426-439. Ed. MAD. Madrid. Diciembre 1999. Stanley W. Jacob, M.D. F.A.C.S., Clarice Ashworth Francome. Anatomía y Fisiología. 2ª edición. Ed. Interamericana – McGraw-Hill. México, D.F.