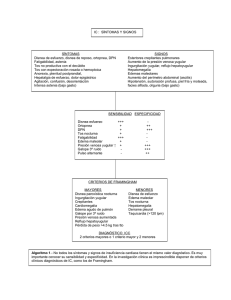
Paciente que ingresa en el servicio de urgencias del Hospital de
Anuncio

Plan de Cuidados Broncoespasmo Maria Saiz, Madrid Paciente que ingresa en el servicio de urgencias del Hospital de Móstoles debido a que padece disnea basal originado 3- 4 días atrás, el paciente lo describe “ es como si tuviese algo que le oprime el pecho, y que no le deja respirar ”. Refiere tos productiva, con expectoración de color verdosa. Ortopnea, no tolera el decúbito supino o lateral, eupneico. Examen físico Altura: 175 cm Peso: 82 Kg Temperatura: 36,0ºC Frecuencia Cardíaca: 69 p/min. Tensión Arterial: 140/70 mg Hg Presenta roncus El paciente tiene un aspecto bastante bueno a pesar de mostrar un estado de ansiedad y agitación provocado por la disnea. Pruebas diagnósticas Gasometría arterial: ph 7,48, pCO2 36,6, pO2 63, pHCO3 27,7. Electrocardiograma: Extrasístole ventricular Se traslada el enfermo al servicio de medicina interna. VALORACIÓN Servicio: Medicina Interna Fecha de ingreso: 24/03/00 Habitación: 507 Cama: 2 Hora: 18,00 Ramón D---- S---, nacido en Paterna, provincia de Almería, el 1/11/1909. Edad: 91 años En caso necesario avisar a hijo Motivo del ingreso: Alta disnea basal Diagnóstico médico: Broncospasmo Su ocupación actual: pensionista. Vive sólo en verano en su lugar de origen, y el resto del año convive con sus hijos, en Móstoles debido a que todos los años sufre una reagudización del E.P.O.C. lo que le obliga a estar casi todos los años desde que fue diagnosticado un corto periodo de tiempo en el hospital para restablecer su situación basal. Estado civil: viudo Número de hijos: 6 Necesidades derivadas de su religión: el paciente es creyente en la religión cristiana; no practicante. El enfermo no opina nada en especial sobre su problema, cree que todo lo que le digan está bien, no decide independientemente, para la toma de decisiones importante para su salud decide las acciones junto con sus hijos. La llegada a la unidad de enfermería se realiza en cama sin acompañar de ningún familiar debido a que en el momento del ingreso en la 5ª planta no se encontraban con él. El paciente se encuentra preocupado por saber si sus hijos se van a enterar de dónde le han cambiado. No refiere dolor. Medicación Ventolín 2inhalaciones cada 6horas Atrovent 2 inhalaciones cada 6 horas Augmentine 1 gramo I.V. cada 8 horas Urbasón 20 I.V. cada 8 horas Clexane 40 S.C. cada 24 horas Omeprazol 20 V.O. cada 24 horas Gelocatil V.O. cada 6 horas sí dolor Antecedentes personales Intervenido de colecistectomía en 1975 Diagnosticado de E.P.O.C. (Enfermo Pulmonar Obstructivo Crónico) Consecutivos ingresos en años anteriores por mismo motivo. No alergias conocidas Ingresó debido a alta disnea basal, fatiga. Valoración por patrones Comunicación: mínima perdida de audición que no precisa de audífonos. Alteración visual: Astigmatismo, vista cansada. Precisa gafas graduadas. No presenta ninguna dificultad en el lenguaje. El paciente se comunica con toda normalidad con el personal del hospital, transmitiendo sus necesidades y entendiendo todo lo que le dicen acerca de medicación, de su diagnóstico, etc... Que aunque no tiene ningún problema a la hora de comunicarse si debe consultar sus decisiones con sus familiares. Nutrición: Peso: 82 Kg Altura: 172cm Dieta normal No alergias alimenticias. El paciente no refiere cambios ni en el apetito ni en el peso, no tiene ninguna dificultad para tragar ni tampoco ninguna aversión hacia ningún alimento, al preguntarle al paciente sobre la comida dice que a él le gusta mucho comer y que no porque esté en el hospital va a comer menos. Come todos los tipos de comida que le son servidas en buenas cantidades sin ningún problema. La tos no le impide comer, si acaso le supone alguna molestia el primer día pero a medida que mejora no le causa molestias. Bienestar-Sueño/Vigilia: debido a la ortopnea encuentra dificultad para dormir pues sentado no logra dormirse y no tolera el decúbito, siente sensación de ahogo que no le deja dormir. El periodo en el cual más duerme es después de comer pues lo hace en el sillón sentado, mientras que por la noche no logra dormir bien. Respiración: presenta disnea basal, ortopnea y eupneico, con una frecuencia respiratoria de 24 respiraciones por minuto. Respiraciones irregulares, el paciente encuentra dificultad para respirar con normalidad, siente que no puede hacerlo con toda la profundidad que desearía. Uso de músculos accesorios, en el trabajo de la respiración. Ex fumador desde hace 17 años de 40 cigarrillos al día. Tos seca con escasa expectoración, esta es de color verdoso. No alergias respiratorias. Requiere oxigenoterapia durante sus primeros días de hospitalización para restablecer sus niveles de oxigeno. Utiliza mascarilla al 24% a 5 litros por minuto y en las horas de las comidas gafas nasales al 24% a 3,5 litros por minuto. Eliminación: Patrón intestinal: normal. Fecha de última deposición: 4/04/00 Número de veces al día: 1 Las características de las heces son normales Patrón urinario: anormal Tenesmo vesical: el paciente dice que a veces siente la sensación de que tiene muchísimas ganas de orinar pero luego no orina mucha cantidad más bien poca. Esto le ocurre con bastante frecuencia. Ya ha acudido a la consulta de Urología. Circulación: no refiere ningún tipo de dolor sí sin embargo ligero adormecimiento de las piernas en especial de la pierna izquierda, pero no le duelen en ningún momento. Ritmo cardíaco regular Tensión arterial: 140/70 mmHg Pulsos: Central: 67 Femoral: 64 Radial: 66 Carotideo: 68 Pédico: 64 Edemas maleolares: 63 Actividad/seguridad: el paciente se encuentra consciente y orientado. Su estado de animo es de tranquilidad y animo. No presenta ninguna inquietud ni temor, ni en ningún caso ansiedad por estar en el hospital ni por su problema, debido a que ha sido ingresado consecutivas veces casi todos los años por las mismas razones. No tiene ningún déficit motor o sensitivo ni en caras ni en extremidades. El paciente deambula, siendo el capaz de realizar todas las actividades necesarias como la nutrición y la higiene. La marcha es estable. No puede caminar durante periodos largos debido a que presenta fatiga. 8. Integridad de la piel: tono de la piel un poco pálido en las manos y pies, y uniformemente de un tono claro en el resto del cuerpo. La temperatura de la piel es uniforme en todo el cuerpo, no siendo ni fría ni caliente en exceso, una temperatura media. De aspecto y al tacto seca observándose mayor grado de humedad en los pliegues cutáneos y axilas. Perdida de turgencia, con mantenimiento prolongado del pliegue, lo que manifiesta una piel deshidratada. Se observan dos lesiones: 1) Lesión: erosión, del tamaño aproximados de 3 cm en la mano izquierda, de color marrón amarillento solo en el borde de la lesión, se observa costra, la erosión es secundaria a algún tipo de traumatismo que el paciente sufrió antes de su ingreso. 2) Lesión: erosión del tamaño aproximado de unos 6 cm, localizada parte media de la espalda alineada verticalmente, de las mismas características que la anterior secundaria al mismo traumatismo que produjo la primera lesión. Plan de cuidados Diagnóstico de enfermeríaObjetivosActuacionesLimpieza ineficaz de las vías respiratorias en relación con aumento de secreciones y tos improductiva- Sonidos respiratorios claros sin crepitantes - Tos productiva que elimina las secreciones de las vías aéreas- Limpieza de la vía aérea: se pretende movilizar las secreciones facilitando su expectoración. Se realizaran intervenciones como respiración profunda, percusión torácica y técnicas de tos seleccionada. Esto se puede potenciar mediante la administración de broncodilatadores antes de las maniobras. Se adaptará la posición para aliviar la disnea, esto se mejora en ocasiones con la posición inclinada hacia delante. Aumento de la ingesta hídrica para facilitar la expulsión natural de secreciones. Fomentar la tos voluntaria y la respiración profunda con frecuenciaPatrón de respiración ineficaz en relación con alteración la mecánica pulmonar y aumento del trabajo respiratorioFrecuencia respiratoria de 12 a 20 resp/min - Movimientos respiratorios coordinados del abdomen y caja costal.Valorar respiración y los movimientos respiratorios. Los ejercicios respiratorios pueden reducir la intensidad de la disnea. Técnicas para aumentar el tiempo espiratorio, disminuir frecuencia respiratoria y elevar el volumen corriente.Alteración del intercambio gaseoso relacionado con desequilibrio ventilación-perfusión.Restablecer el valor basal de 02 El paciente respira sin dificultad. Se requiere un pequeño aumento de la fracción de oxígeno para estar bien oxigenado. La admón. de oxígeno debe ser suficiente para mantener la saturación de oxihemoglobina adecuada. Valorar el estado respiratorio y las constantes vitales, indicaran si la ventilación es adecuada. Controlar gases arteriales en sangre.Fatiga relacionado con disnea El paciente no presentará o disminuirá notablemente su disnea, lo que provocará la disminución o ausencia la fatiga.Mantener al paciente bien oxigenado. Controlar gases arteriales en sangre. Valorar estado respiratorio.Intolerancia a la actividad en relación con menor suministro de 02 a los tejidos.Al aumento de la actividad, el paciente comunica ausencia de disnea y respira sin dificultad.En cuanto los niveles de oxígeno sean adecuados mediante la administración de oxigenoterapia el paciente será capaz de aumentar su actividad sin referir disnea, ni mala respiración, y será capaz de tolerar una mayor actividad. Perturbación del sueño en relación con ortopnea.El paciente comunica sueño reparador. El paciente comunica disminución de la ansiedad, y mayor comodidad a la hora de dormir.Debido a ortopnea y la ansiedad que esto le genera el paciente no puede dormir normalmente. Se debe administrar los broncodilatadores antes de ir a la cama y colocarlo en posición semi-flower, para favorecer la respiración.Riesgo de deterioro de la piel en relación con deshidratación, manifestado por piel seca, pálida y fría.El paciente presentará piel rosada, turgente y adecuadamente hidratada.Se procede a animar al paciente la ingesta de líquidos al menos a 3000 ml al día, lo que favorecerá la hidratación adecuada de la piel Evaluación La evaluación del paciente se realiza mediante la recogida de datos, para establecer unos resultados. En la evaluación se revisan los objetivos en relación con la situación del paciente referente a su enfermedad (E.P.O.C.) por lo que los parámetros de recuperación no serán los mismo que los de una persona que no padezca una enfermedad obstructiva crónica; por lo que se busca la calidad de vida del paciente, pero no su total recuperación debido a su enfermedad crónica. Las actividades de evaluación en el paciente son: Ritmo, profundidad y aspecto de las respiraciones: el paciente a los cuatro días de estar ingresado en el hospital refiere que sus respiraciones ya son mucho más regulares que a su ingreso, rítmicas, etc... Capacidad de expectorar secreciones: el paciente comunica al personal de enfermería que al aumentar la ingesta hídrica y aumentar la actividad a comenzado a tener tos productiva, expectora secreciones con facilidad produciéndose a su vez una limpieza natural de las vías aéreas. Auscultar ruidos respiratorios: en la evolución de su estancia en el hospital se observa mediante la auscultación de ruidos respiratorios la ausencia total de estos. Constantes vitales: las constantes vitales del paciente durante su estancia han sido normales, estableciéndose una frecuencia respiratoria menor de 20 respiraciones por minuto, durante los días posteriores a su ingreso. La tensión arterial se ha mantenido entre los valores de alrededor de 140 la sístólica y 80 la diastólica. Con una frecuencia cardíaca entre 67 y 80 pulsaciones por minuto. 5. Examinar hidratación de la piel: la pliego tarda menos en rellenarse, presenta mayor turgencia, aunque la edad del paciente no permite que el estado de la piel aumente en grado total de mejoría, la edad del paciente favorece una mayor deshidratación de la piel, presentando sequedad, etc. Revisar datos de gasometría arterial: al alta los valores de la gasometría son normales, restableciéndose los niveles de 02 por encima de 55-60 mmHg, lo que hace que el tratamiento de oxigenoterapia no sea necesario en su domicilio. Pedir al paciente información sobre la medicación: asegurarse de que el paciente ha aprendido bien como se produce la administración de inhaladores para que estos tengan efectos. Debemos también saber si conoce las horas de administración de toda la medicación prescrita. También deben estar informados los familiares y debemos saber si lo saben adecuadamente. Signos y síntomas: debemos ayudar a que el paciente y su familia conozca los signos y síntomas más frecuentes de broncospasmo, para su precoz diagnóstico y tratamiento. Tolerancia a la actividad: el paciente muestra una mayor tolerancia a la actividad, pudiendo realizar sus actividades de autocuidado, caminando distancias más largas. Sueño : el paciente manifiesta tener mayor tolerancia al decúbito pudiendo dormir más cómodamente en esta posición, en la cual el paciente manifiesta que si no se ahoga es la más cómoda para dormir, disminuye la sensación de ahogo y tos en esta posición.