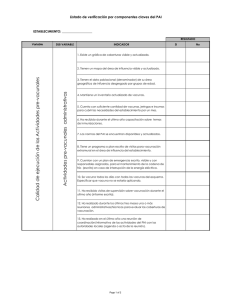
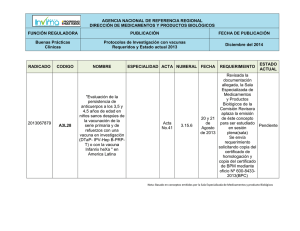
Manual de Vacunaciones para Enfermería - Andalucía
Anuncio

CONSEJERÍA DE SALUD Manual de Vacunaciones para Enfermería. Andalucía 2008 2008 Manual de Vacunaciones para Enfermería. Andalucía 2008 2008 MANUAL de vacunaciones para enfermería : Andalucía 2008. -- [Sevilla] : Consejería de Salud, [2007] 135 p. : il. ; 24 cm 1. Vacunación 2. Servicios de Enfermería-normas 3. Andalucía I. Andalucía. Consejería de Salud II. Título Grupo de trabajo del Taller de Actualización en Vacunación: LUNA SANCHEZ, ANTONIO. Técnico de Salud en Epidemiología del Distrito Aljarafe (Sevilla) y Coordinador del grupo. ALMAN RUIZ, EVA. Adjunta de Enfermería de la Unidad de Gestión Clínica de Mairena del Aljarafe (Sevilla). CALERO ROMERO, JOAQUINA. Trabajadora Social de la Unidad de Gestión Clínica de Coria del Río (Sevilla). CASTILLO MAYORAL, CARMEN. Enfermera de la Unidad de gestión clínica de Mairena del Aljarafe (Sevilla). GARCÍA CUCURELLA, ESMERALDA. Farmacéutica Distrito Aljarafe (Sevilla). PADILLA LOPEZ, LUCÍA. Enfermera de la Unidad de Gestión Clínica de Castilleja de la Cuesta (Sevilla). ZAMBRANA CAYUSO, Mª CARMEN. Farmacéutica Distrito Aljarafe (Sevilla). El texto ha sido revisado por los siguientes miembros de la Asociación Española de Vacunología (AEV). ÁLVAREZ PASQUÍN, Mª José. Médica de familia. Madrid. Secretaria de la AEV BAYAS RODRÍGUEZ, José María. Jefe de Servicio de medicina preventiva. Barcelona. Presidente de la AEV. CORRETGER RAUET, José María. Pediatra. Barcelona. Vocal directiva AEV FORCADA SEGARRA, José Antonio. DUE. Castellón. Tesorero AEV GONZÁLEZ HACHERO, José. Catedrático pediatría. Sevilla. Vicepresidente de la AEV. EDITA: Junta de Andalucía. Consejería de Salud DEPÓSITO LEGAL: SE-XXXX-07 MAQUETACIÓN: Artefacto IMPRESIÓN: Coria Gráfica Presentación La presentación de este libro es para mí una gran satisfacción, tanto por abordar uno de los temas más dinámicos en salud pública, como es el de las vacunaciones, como por ir dirigido a un colectivo que está claramente implicado en las mismas. En Andalucía podemos sentir orgullo de nuestros logros en cuanto a vacunaciones. La cobertura de primo vacunación del 98% está entre los mejores estándares de los países de nuestro entorno. Este logro se alcanzado con la contribución de múltiples profesionales, con gran protagonismo de enfermería. La enfermería del Sistema Sanitario Público Andaluz ha sido fundamental en la captación de las personas a vacunar, en el mantenimiento de las condiciones óptimas de conservación de las vacunas en la administración de las vacunas y en el registro de los datos. Gracias a su labor se evitan cada año muchos casos de enfermedad y muerte. Para que los profesionales de enfermería puedan seguir desarrollando su tarea de vacunar con efectividad, es necesario tener instrumentos, como el que aquí se presenta, que aporte los últimos conocimientos en la materia, con un lenguaje claro y directo, que huya de excesivos tecnicismos al mismo tiempo que mantenga la rigurosidad de un texto para profesionales sanitarios altamente cualificado. Por ello, para esta Dirección General es muy importante la difusión de este Manual, elaborado por profesionales del Distrito Sanitario Aljarafe de Sevilla, con el convencimiento de que en el Sistema Sanitario Público Andaluz contamos con personas con alta cualificación y preocupadas por llevar a cabo su labor cotidiana en las mejores condiciones de calidad y servicio público. Quiero agradecer también a la Asociación Española de Vacunología su colaboración en la revisión de este Manual. Por todas estas razones, creo que estamos ante un libro de cuya utilidad no tengo la menor duda y que cuya consulta estoy segura que nos servirá para mejorar la práctica vacunal de cada día. Josefa Ruiz Fernández Directora General de Salud Pública y Participación 3 Introducción L a actividad vacunal es, sin duda, una de las intervenciones más efectivas de las que se realizan en la Atención Primaria de Salud. La Ley General de Sanidad, aprobada por el Parlamento español en 1986, supuso una inflexión importante en el reconocimiento de las inmunizaciones como una actividad sanitaria más de la cartera de servicios de los centros de salud y consultorios locales. La prevención se incorporaba de este modo y de forma definitiva a la actividad asistencial de los profesionales sanitarios. La ciudadanía considera, hoy día, la vacunación más un derecho que una prestación asistencial ofertada por los servicios de salud. El esfuerzo de muchos profesionales ( enfermeras, pediatras, médicos de familia, trabajadores sociales, técnicos de salud....) ha posibilitado que en nuestro país las coberturas de vacunación estén entre las primeras de Europa. Es para mí un verdadero estímulo comprobar como después de 20 años del comienzo de la Reforma de la Atención Primaria de Salud un grupo de profesionales de este distrito sanitario mantiene la ilusión y el interés por la mejora continua de la actividad vacunal y es un honor presentar el libro que refleja el esfuerzo, entusiasmo y la dedicación de estos profesionales. José Mª Páez Pinto Director Gerente del Distrito Sanitario Aljarafe 5 D esde hacía tiempo un grupo de profesionales de nuestro distrito veníamos acariciando la idea de elaborar un documento útil y práctico para el personal de enfermería que por un lado fuera una guía de consulta rápida de los problemas que habitualmente se producen dentro del contexto de la vacunación y por otro un soporte documental con los fundamentos científico técnicos que avalan la actividad vacunal. La incorporación masiva al distrito de profesionales de enfermería procedentes del ámbito hospitalario con escasa experiencia en vacunación nos hizo plantearnos la urgencia e importancia de su realización. La actividad vacunal requiere experiencia, formación, confianza y seguridad, ya que no solo está dirigida a un niño de corta edad sino que requiere dar respuesta a los padres que preocupados nos hacen participe de sus inquietudes con sus preguntas. Este documento, al que hemos denominado Actualización en Vacunación, nace tras la realización de un Taller de formación –al que esperamos darle una continuidad – realizado en nuestro distrito en la primavera del 2007. No tiene la pretensión de ser una Manual de Vacunas –los hay y muy buenos- ni un Tratado ni un Dossier de la Evidencia científica de la Vacunación, sino una herramienta de trabajo para los profesionales que realizan esta actividad en Atención Primaria de Salud. A todos quienes nos apoyaron y estimularon les damos las gracias y muy especialmente al equipo de profesionales que colaboraron en hacer posible aquella idea inicial. Por ultimo agradecer a la Dirección General de salud Pública de la Junta de Andalucía su ofrecimiento para la difusión de este documento y a los miembros de la Comisión de Vacunas de Andalucía por sus aportaciones y esmero demostrado en la corrección de los temas. Diciembre del 2007. Antonio Luna Sánchez. Coordinador del Grupo de Vacunas del Distrito Aljarafe. 7 Índice UNIDAD DIDÁCTICA 1 Antecedentes de las vacunas / 11 Unidad Didáctica 2 Bases inmunológicas de la vacunacion / 21 Unidad Didáctica 3 Epidemiología y vacunación / 27 Unidad Didáctica 4 En la consulta de vacunas / 41 Unidad Didáctica 5 Vacunación en el Adulto / 65 Unidad Didáctica 6 Registro e informatización de la actividad vacunal / 79 Unidad Didáctica 7 Estrategias de vacunación en colectivos de riesgo / 89 Unidad Didáctica 8 Procedimiento y gestión de vacunas / 99 Unidad Didáctica 9 Red de frío / 115 Unidad Didáctica 10 Efectividad de las vacunas. Actuaciones ante brotes epidémicos / 127 Bibliografía / 134 Webs recomendadas / 135 9 UNIDAD D IDÁCTICA 1 Antecedentes de las Vacunas Dr. Antonio Luna Sánchez. Epidemiólogo. U N I DA D D I D ÁC T I C A 1 Las enfermedades infectocontagiosas: “el azote de la humanidad” sida parotiditis cólera gripe rabia tuberculosis fiebre amarilla fiebre tifoidea peste malaria poliomielitis tétanos viruela dengue tos ferina sarampión sífilis rubéola hepatitis difleriA meningitis 13 Antecedentes históricos de las vacunaciones: las enfermedades infecciosas. L a primera gran pandemia que se produjo en la humanidad fue con toda probabilidad la peste negra (siglo XIV). Esta importante pandemia produjo cambios demográficos (uno de cada cuatro habitantes de la región euroasiática falleció debido a ella), cambios económicos (los campos se dejaron sin sembrar ni recolectar lo que provocó escasez de alimentos, encarecimiento y hambruna) y cambios sociales (la disminución de la demanda de trabajo en la agricultura, debido a la alta mortalidad producida, en contra de una excesiva oferta mejoró las condiciones de vida del campesino, creándose nuevas formas de relación laboral entre la aristocracia y el campesinado). Fueron tales las consecuencias que conllevó esta enfermedad que cambió hasta la visión del mundo, dando origen al Renacimiento. ( Esta enfermedad dio lugar a la primera medida sanitaria preventiva con carácter internacional: la cuarentena. ) El origen divino de la pandemia, el fin de la humanidad y la expiación de nuestros pecados se argüían para explicar lo inexplicable. Siglo XIV: > PESTE NEGRA Vestimenta utilizada por los médicos para evitar ser infectado Su origen está en el castigo divino por el comportamiento del hombre 14 U N I DA D D I D ÁC T I C A Aunque ya había dado lugar a epidemias desde el siglo XII, la viruela seguía siendo otro de los más mortíferos enemigos de la humanidad, originando una letalidad del 30% en los afectados. Quizás por ello los primeros pasos para luchar contra la misma los encontramos en China, donde inhalando polvo de costras secas de casos benignos de viruela, se intentaba burlar la enfermedad. Este método y otros (pinchazos con agujas impregnadas del liquido de las vesículas, etc). pasaron a la India y Turquía y en 1721 a Europa gracias a la esposa del embajador inglés en Constantinopla que hizo punzar con las agujas a su hijo para protegerlo ante una epidemia de viruela. ( En los siglos XV y XVI era tan mortal que se dice que cuando los hombres de Hernán Cortés entraron en la capital del imperio azteca los cascos de los caballos pisaban sobre los miles de cadáveres que la viruela había producido. ) Los conquistadores de América del Norte envolvían los cadáveres de fallecidos por la enfermedad en mantas que más tarde daban a los indios. Posiblemente fue el primer atisbo de guerra bacteriológica. Jenner en 1796 observó que las ordeñadoras de vacas no enfermaban de viruela si previamente habían enfermado de la vacuna (enfermedad de las ubres de las vacas que producía costras en las palmas de las manos) y posteriormente hizo público su experimento de inyectar a un joven material proveniente de las costras de las manos de mujeres con vacuna. Fue el primer experimento científico de la efectividad de una medida preventiva contra una enfermedad transmisible. Es el descubridor de lo que actualmente conocemos como las vacunas. 1796: > Vacunas de virus vivos atenuados: VIRUELA Las ordeñadoras de las vacas con “vacuna”no enfermaban de viruela, tan solo le salían pequeñas lesiones pustulosas en las manos similares a las de las ubres de las vacas. 15 1 Gracias a eso años después... 1979: La O.M.S. declara erradicada la viruela del planeta gracias al esfuerzo conjunto de todos los gobiernos de la tierra. En España... Se había declarado obligatoria esta vacuna desde 1944, al igual que la de la difteria. En 1885 Pasteur, estudiando el virus de la rabia se olvidó de guardar unas placas de cultivo con el virus al irse de vacaciones, por lo que dichas placas estuvieron expuestas a temperatura ambiente durante días. Al volver se dio cuenta de que los virus mantenían su actividad inmunogénica, pero que habían perdido su virulencia. Este hecho fue de vital importancia: saber que los gérmenes al ser sometidos a determinadas condiciones: calor, formol, cultivos repetidos, etc. perdían su virulencia, conservando intacta su actividad inmunógena, abría el camino al desarrollo de las vacunas, como así fue. 1885: > Vacunas de virus vivos atenuados: LA RABIA • Pérdida de virulencia + Igual Inmunogenicidad • Factores físicos como el calor atenúan la virulencia (capacidad de producir daño) del germen sin alterar su inmunogenicidad (capacidad de producir respuesta inmune). 16 U N I DA D D I D ÁC T I C A Otro hecho de trascendencia similar fue el descubrimiento de los gérmenes causantes de las enfermedades más comunes, estamos ante la Era microbiológica. Ambos hechos dieron lugar al nacimiento de vacunas contra la fiebre tifoidea, el cólera, la peste; así como frente al tétanos y a la difteria gracias al tratamiento de sus toxoides. De este modo se distinguían dos tipos de vacunas en base a su composición: la de gérmenes vivos atenuados obtenidas mediante siembras repetidas en medios de cultivo y con las cuales, con 1 sola dosis puede producir una inmunidad intensa y duradera y las elaboradas con gérmenes a los que se les ha vuelto inactivos mediante formol, calor, etc., en cuyo caso se van a precisar dosis repetidas de la vacuna para lograr una buena respuesta inmunológica. Clasificación de las vacunas según método de fabricación: Vacunas atenuadas Los gérmenes pierden su virulencia tras ser sometidos a siembras repetidas en medios de cultivo. En la mayoría de los casos 1 dosis es suficiente. Inmunidad intensa y duradera, similar a la enfermedad natural. ¡Ojo! con los inmunodeprimidos. Vacunas inactivadas Los gérmenes se inactivan mediante procedimientos físicos o químicos. Pueden ser de gérmenes enteros, fracciones víricas o bacterianas o toxinas inactivadas. Respuesta menos intensa y duradera, por lo que se precisan repetidas dosis para conseguir niveles óptimos de anticuerpos. 17 1 Efectos de las vacunas: respuesta secundaria Cantidad de Anticuerpos respuesta primaria nivel de protección 0 5 1ª Inyección de antígeno 10 15 20 25 30 Tiempo en días 2ª Inyección de antígeno En las vacunas de dosis múltiples, tras la primera dosis se produce una elevación de anticuerpos cuyo nivel desciende poco después y se precisa de una segunda dosis antes de que los niveles de anticuerpos caigan por debajo del nivel de protección. Una tercera dosis permite una elevación del nivel de anticuerpos mucho mayor y mas duradera que la anterior. Tiempo después se observó que el cultivo de los virus en embriones de pollo permitía un mayor crecimiento, lo que posibilitó tener una mayor disponibilidad de estas vacunas: gripe, sarampión, rubéola, parotiditis, polio, fiebre amarilla, etc.. Vacunas víricas: Estas vacunas nacieron al utilizar el embrión de pollo como medio de cultivo para los virus. 18 Virus vivos atenuados: Virus inactivados: Vacuna de la hepatitis B: fiebre amarilla poliomielitis (Sabin) sarampión rubeola parotiditis gripe poliomielitis (Salk) Totalmente segura, muy eficaz y de disponibilidad ilimitada Obtenida mediante ingeniería genética U N I DA D D I D ÁC T I C A Por último las técnicas de ingeniería genética y la manipulación de las fracciones de los antígenos de las cápsulas de los microorganismos ha posibilitado el desarrollo incesante de nuevas vacunas. Vacunas de polisacáridos capsulares y Vacunas conjugadas: Los antígenos de la cápsula de algunas bacterias son los responsables de la respuesta inmunitaria frente a las enfermedades que producen La vacuna se fabrica a partir de fracciones bacterianas de polisacáridos capsulares. Son antigenos T-independientes: no producen inmunidad en los < 2 años ni inducen memoria inmunológica. Debido a los problemas de las vacunas de polisacáridos, se estudió la forma de conjugar los antígenos capsulares con una proteína transportadora inmunógena que fuera reconocida por las células T, estimulando asíla inmunidad T-dependiente. Las ventajas son que produce inmunidad en los < 2 años y que ésta es duradera. Estas son las vacunas conjugadas. 19 1 Desarrollo de las vacunaciones en Andalucía E n 1981 son transferidas a la Junta de Andalucia las competencias en Sanidad, y con ellas el programa materno-infantil: vacunaciones infantiles y salud escolar entre otros. Hasta ese momento el Calendario de Vacunaciones estaba formado por la antipoliomielitica oral, la difteria-tétanos-tosferina y la triple vírica, formada por la antisarampionosa, antirrubeola y antiparotidis. Las vacunas se distribuían por los municipios como se podía, con ciertas dificultade. Los registros, pese a la buena voluntad de los profesionales de la Asistencia Pública Domiciliaria, no aportaban una buena información sobre coberturas vacunales y la formación sobre vacunas de los profesionales era escasa. ( A partir de 1984 se traspasan a la Consejería de Salud de la Junta de Andalucía todos los servicios y funciones del Instituto Nacional de la Salud (INSALUD) y con ellos los Centros sanitarios y los profesionales. ) El 29 de Abril de 1986 se publica en BOE la Ley 14/86, de 25 de Abril, General de Sanidad, que entre otros aspectos, establece la actuación sanitaria como un conjunto en el que se integran las actividades asistenciales, preventivas y de promoción de salud. Con ellos las vacunas formarían parte de las prestaciones sanitarias de todos los centros de atención primaria de salud y hospitales. Desde entonces la Dirección General de Salud Pública de la Consejería de Salud de la Junta de Andalucía es quien establece los oportunos cambios en el Calendario vacunal siguiendo las Recomendaciones del Comité Asesor de Vacunaciones infantiles de Andalucía creado al efecto. Hoy es la actividad más efectiva y eficiente de las que se realizan en Atención Primaria de Salud. 20 UNIDAD D IDÁCTICA 2 Bases inmunológicas de la Vacunación Dr. Antonio Luna Sánchez. Epidemiólogo. U N I DA D D I D ÁC T I C A E l efecto de las vacunas estriba en su capacidad para estimular al sistema inmune del organismo y producir anticuerpos específicos capaces de defendernos ante la agresión de los microorganismos. Ya desde la fase embrionaria se va desarrollando el sistema inmune –inmunidad innata- que más tarde será el responsable de dar una respuesta específica a medida que se vaya especializando –inmunidad adaptativa-. En un principio existe una respuesta primaria ante “cualquier agente extraño” basada en la citolisis y la fagocitosis, para más tarde formar defensas específicas más sólidas, rápidas y eficaces mediante la creación de anticuerpos. La respuesta inmune ante la agresión de los gérmenes podemos catalogarla como NATURAL cuando la produce el organismo sin mediación de la actuación del hombre; de este modo la consideramos PASIVA cuando existe un donante que la proporciona de manera natural –la fase embrionaria o la lactancia- o ACTIVA cuando la desarrolla el organismo como respuesta ante la presencia de un agente infeccioso, generalmente pasando la enfermedad. Inmunidad natural: Es aquella que desarrolla el organismo de forma autónoma. Bien gracias a un donante (la madre) o a una respuesta inmunitaria ante una agresión externa. [ Inmunidad pasiva natural ] El huesped desarrolla una respuesta inmunológica contra el germen. Es la Inmunidad Activa Natural Hablamos de inmunidad artificial cuando media la intervención del hombre, no de forma natural como en el caso de la lactancia materna, sino elaborando productos o elementos que estimulan las defensas del organismo gracias a su introducción en el cuerpo humano. De este modo denominamos inmunidad artificial pasiva cuando administramos al organismo sustancias que le ayudan a luchar contra la infección neutralizando la acción del germen, son las GAMMA GLOBULINAS: preparados elaborados a base de anticuerpos procedentes de plasma de donantes. 23 2 Consideramos que existe una inmunidad artificial activa cuando administramos al sujeto un productos biológicos determinados con objeto de estimular al sistema inmune a desarrollar anticuerpos contra una determinada enfermedad. Son las VACUNAS. Inmunidad artificial: Es aquella que se desarrolla en el organismo a consecuencia de las intervenciones realizadas por el hombre. > Gammaclobulinas: Inmunidad Pasiva Artificial. > Vacunas: Inmunidad Activa Artificial. La base del efecto prolongado de las vacunaciones es la memoria inmunológica: la capacidad de elaborar anticuerpos tras un primer contacto del organismo con los antígenos causales; de este modo las respuestas a futuros contactos serán mucho más rápidas, intensas y específicas. Una vacuna eficaz ideal debe ser protectora, con una protección de larga duración e inducir anticuerpos neutralizantes así como respuestas celulares protectoras. Es necesario además que sea segura. Cada tipo de inmunidad tiene sus peculiaridades y debemos tener cuidado cuando interaccionan entre sí, por ejemplo, un niño en los primeros meses posee anticuerpos de su madre frente a enfermedades que su madre tuvo o de vacunaciones que recibió. Los anticuerpos maternos interactuarán en algunos casos contra los antígenos de la vacuna si ésta se administra durante este período, lo que reduce de forma importante la eficacia de la misma. Eso ocurre con el sarampión. Los anticuerpos maternos transmitidos a través de la lactancia no se ha demostrado que reduzcan la efectividad de las vacunas. Otro ejemplo es cuando, ante determinadas situaciones, se administran gammaglobulinas a un niño. En estos casos debemos demorar la vacunación ya que los anticuerpos de las gammaglobulinas interactuarían con los antígenos de la vacuna, reduciendo la eficacia de ésta. O viceversa, a un niño recién vacunado no debemos administrarle gammaglobulina, ya que ésta neutralizaría los antígenos de la primera. 24 U N I DA D D I D ÁC T I C A Esquema de las actuaciones que se siguen ante una agresión externa: AGENTE INFECCIOSO ORGANISMO HUMANO Puede ser: A. B. C. Que el organismo humano sucumba ante las agresiones del agente infeccioso y le acarree la muerte. Que el agente infeccioso produzca la enfermedad y tras un tiempo de convalecencia el organismo se recupere. 1ª ACTUACIÓN: Defensa natural: Fagocitosis. Macrofagos. Citolisis. 2ª ACTUACIÓN Defensa prestada: • bien natural (madre..lactancia) • bien artificial (gammaglobulinas) 3ª ACTUACIÓN: Identificación del agresor (linfocitos B y T) Que el agente infeccioso sea incapaz de producir la enfermedad el organismo humano. Ante un nuevo ataque el organismo humano tiene ya formados anticuerpos capaces de neutralizar cualquier nueva agresión, gracias a los linfocitos B yT. 25 2 UNIDAD D IDÁCTICA 3 Epidemiología y Vacunación Dr. Antonio Luna Sánchez. Epidemiólogo. U N I DA D D I D ÁC T I C A E l principal objetivo que tienen las vacunas es el de reducir la morbi-mortalidad que producen las enfermedades de las que vacunamos. Por ello la Epidemiología siempre ha estado presente en las actividades de vacunación. La intervención epidemiológica en las vacunaciones tiene diferentes cometidos: > Definir estrategias de vacunación que posibiliten alcanzar las máximas coberturas de inmunización, especialmente en los colectivos diana. > Establecer servicios de vigilancia epidemiológica que permitan el seguimiento de los cambios en el patrón epidemiológico de las enfermedades, detectar problemas de efectividad vacunal, reacciones adversas, evaluar resultados, etc. > Realizar estudios seroepidemiológicos que permitan constatar la eficacia de las vacunaciones. > El control de los brotes epidémicos que se produzcan. 29 3 Enfermedades sometidas a vigilancia epidemiológica especial Algunas enfermedades como la poliomielitis, el sarampión y la difteria se encuentran ya en proceso de control, eliminación y/o erradicación y como tales, sometidas a vigilancia epidemiológica especial. Por otro lado todas las meningitis deben ser notificadas como alertas en Salud Pública y, por lo tanto, sometidas igualmente a un sistema de vigilancia epidemiológica estricto. La Poliomielitis La vacunación se introdujo en España en 1964 y varios años después la incidencia fue mínima. La vacuna rompió la cadena de transmisión de la enfermedad hasta tal punto que con tasas de vacunación del 60% la incidencia de la enfermedad se redujo en más de un 80%. Hoy día se somete a un protocolo especial de estudio y seguimiento de cualquier parálisis flácida que se detecte en cualquier hospital, a fin de descartar su posible etiología poliomielítica, incluidas formas leves de la enfermedad. ( En el año 2002 la O.M.S. declaró a la Región Europea como Zona libre de poliomielitis. > INCIDENCIA DE LA POLIOMIELITIS EN ESPAÑA . 1949-2000 Nº d e casos 2.500 VPO 2.000 1.500 1.000 500 años 30 99 19 94 19 89 19 84 19 79 19 74 19 69 19 64 19 59 19 19 54 0 ) U N I DA D D I D ÁC T I C A La Difteria En 1943 se introdujo con carácter obligatorio la inmunización contra la difteria a todos los niños españoles, lo que redujo de forma significativa la incidencia anual de esta enfermedad. En 1964 el Ministerio inició las campañas anuales de vacunación antipoliomielitica y con la vacuna combinada DTP (difteria, tétanos y tos ferina), logrando que en 1986 solo se produjeran 2 casos y ninguno a partir de 1987. Hoy podemos afirmar que la difteria autóctona está eliminada de nuestro país. A principios de los años 1990 se produjeron en los países del este de Europa brotes de esta enfermedad, debido, en gran parte al abandono de la vacunación masiva de su población infantil, que afectó a niños y a adultos. Ello alertó sobre la necesidad de mantener las coberturas vacunales elevadas en nuestra población infantil y vacunar a los adultos (cuyas tasas de anticuerpos son bajas o nulas) con la Td cada 10 años a fin de evitar bolsas de población susceptible a esta enfermedad. > Nº DE CASOS DE DIFTERIA EN ESPAÑA . 1910-1990 Se hace obligatoria la vacuna antidiftérica 50.000 40.000 30.000 20.000 10.000 90 19 85 19 80 19 75 19 70 19 60 19 50 19 40 19 20 19 10 0 19 Nº de c aso s 60.000 años 31 3 El Sarampión La vacunación contra el sarampión fue introducida en España en la década 1960 - 1970, pero presentaba algunos problemas que inducían cierto rechazo, como el provocar reacciones adversas intensas con relativa frecuencia. Más tarde en 1978 se incluyó una vacuna hiperatenuada en el calendario vacunal y en 1981 es introducida como vacuna triple vírica (SRP) en el calendario. Antes de la vacuna esta enfermedad originaba unos 135.000 casos cada año en España. Posteriormente, con la excepción de un brote ocurrido en 1986, la incidencia se aproxima a 0 en los niños correctamente vacunados. > Incidencia anual del Sarampión en Andalucía . 1971-2000 tasas por 100.000 2.000 Inicio vacunación 1.500 Coberturas vacunales 1.000 500 80% 93% años 32 19 98 19 95 19 92 19 89 19 86 19 83 19 80 19 77 19 74 19 71 0 U N I DA D D I D ÁC T I C A Las últimas vacunas La era antibiótica nos hizo creer que podíamos dominar los gérmenes sin necesidad de elaborar vacunas, sobre todo en patologías por neumococo, haemophilus influenzae y meningococo. No solo era incierto, sino que además se presentaron problemas como las resistencias bacterianas que en ocasiones hacía inútil el tratamiento antibiótico. Ello hizo volver la vista a la teoría antigénica y, con la ayuda de los conocimientos actuales, se elaboraron vacunas de eficacia demostrada contra los gérmenes citados que con frecuencia producen meningitis, entre otros cuadros patológicos. Las meningitis: > Bacterianas • Meningitis meningococica: • Meningitis neumococica: • Meningitis por haemóphilus: Neisseria meningitis ó Meningococo. Serogrupos: A, B y C. Streptococo pneumoniae. Haemophilus influenzae tipo b. Suponen más del 75% del total de meningitis y más del 90% de las meningitis bacterianas en niños I. Vacunas antimeningocócicas Son dos los meningococos más importantes en nuestro medio productoras de infecciones graves (meningitis y sepsis): el B y el C. El A se circunscribe al área subsahariana dando lugar a brotes epidémicos con elevada mortalidad. La vacuna contra el mismo debe administrarse a personas que viajen a la zona bien en acciones militares ayuda humanitaria o por cualquier otra circunstancia. Los serogrupos B y C son los responsables de los casos en Europa y América. En la década de los 90 el B tuvo una tasa de incidencia entre 5 y 50 por 100.000 hab. Entre los años 1997 y 2000 se produjo en España un gran aumento de casos por el meningococo C. 33 3 Meningitis meningocócica: Es la meningitis bacteriana más frecuente en España El Neisseria meningitidis presenta distintos serogrupos según la reactividad inmunológica de su cápsula: A, B, C, D, ... De los 13 identificados, 3 son los responsables del 90 % de los casos. > Nº DE CASOS DE MENINGITIS 700 vacuna Nº de casos 600 Serog. B 500 400 300 200 100 Serog. C 0 99-00 00-01 01-02 02-03 03-04 04-05 per íodos interanuales > El serogrupo A afecta a África: En 1996 produjo 152.813 casos con 15.783 muertes. > Los serogrupos B y C son los responsables de los casos en Europa y América: El serogrupo B originó en Europa el 68% de los casos en la década de los 90, afectando entre 5 y 50 casos por 100.000 habitantes Las primeras vacunas anti-meningococicas fueron las vacunas de polisacaridos elaboradas a partir de los antígenos polisacáridos de la pared del meningococo. De ellas disponemos de vacunas para los tipos A, C y otros menos frecuentes en nuestro país, no habiendose desarrollado ninguna efectiva para el meningococo B. 34 U N I DA D D I D ÁC T I C A Las vacunas de polisacáridos tienen el inconveniente de que su inmunogenicidad y eficacia protectora es muy escasa en menores de 2 años sobre todo las del tipo C y de ahí que solo se recomienden en casos de brotes epidémicos y en otras circunstancias especiales. Es decir que cuando solo se disponía de estas vacunas, los niños en los dos primeros años en los que tan frecuentemente se producen infecciones meningococicas graves, carecían de una medida preventiva eficaz contra las mismas. Posteriormente a estas vacunas y desde el año 2000, se dispone en España de las llamadas vacunas conjugadas, en las cuales se incorpora una proteína transportadora (toxoide diftérico o tetánico) unida de forma covalente (conjugada) al antígeno polisacárido. Con ello se induce una respuesta inmunológica T-dependiente, presente ya en niños desde los primeros meses de edad y se desarrolla memoria inmunológica, hechos que no ocurren con las vacunas de polisacáridos. En nuestro país se dispone de una vacuna conjugada contra el meningococo C que se puede administrar desde los 2 meses de edad y que está incorporada al calendario de vacunaciones sistemáticas para la población infantil en todas las Comunidades Autónomas. Vacunas contra la infección meningocócica: Vacuna de polisacáridos del grupo A: Vacuna de polisacáridos del grupo C: Sólo se recomienda ante brotes de meningitis A o para viajeros a zonas endémicas. Su efectividad es discutible: nula en los < 2a 41% de 2-9a. 83% de 15-20a. No genera memoria inmunológica. Vacuna conjugada meningococo C ¿Para cuándo una vacuna para el grupo B? Es efectiva desde los 2 meses. Segura. Desarrolla memoria inmunológica. Se recomiendan dosis a los 2, 6 y 15 meses (Meningitec, Neis, Vac-C, Menjugate, Meninvact). En España se dispone de una vacuna combinada de polisacaridos contra los meningococos A y C 35 3 II. Vacuna contra el haemophilus influenzae tipo b. El haemophilus influenzae tipo b, en los menores de 5 años antes de la vacunación, originaba cada año a nivel mundial 445.000 casos de enfermedad invasora, 350.000 casos de meningitis y 115.000 muertes . El 95% de los casos de enfermedad invasora se producía antes de los 5 años y la meningitis por hib era en España la segunda en frecuencia después de la meningocócica. Igual que en las anteriores existen 2 tipos de vacunas: la de polisacáridos poco eficaz en menores de 2 años y la conjugada, eficaz desde los 2 meses de edad. La vacuna conjugada contra haemophilus influenzae tipo b está incorporada al calendario de vacunas sistemáticas infantiles en España, desde los últimos años de la década de los 90, administrandose desde los dos meses en una vacuna combinada pentavalente conjuntamente con las de difteria, tétenos, tos ferina acelular y polio inactivada o hexavalente en la que ademas de las anteriores se incluye la vacuna contra la hepatitis B. Meningitis por Haemophilus influenzae tipo b: Los menores de 5años suponen el 95% de los casos • 445.000 casos enfermedad invasora • 350.000 casos de meningitis • 115.000 muertes/año en el mundo Vacuna de polisacáridos capsulares Vacuna conjugadas de Hib: Sin eficacia protectora en los menores de18 meses. No memoria inmunológica. (polisacárido + proteína transportadora: toxoide tetanico ó diftérico) Hib + DTPa 36 Hib + DTPa + VPI Hib + DTPa + VPI + VHB U N I DA D D I D ÁC T I C A III. Vacunas antineumocócicas. El estreptococo neumoniae (neumococo) se asocia a bacteriemias, neumonías y meningitis en niños menores de 2 años y a bacteriemia y cuadros neumónicos en los mayores de 65. Con esta vacuna la cuestión es otra: la vacuna antineumococica conjugada comercializada (PREVENAR) está constituida por 7 antígenos cuando existen más de 90 serotipos. De los serotipos que circulan en nuestro país esta vacuna solo cubre, según la fuente consultada, entre el 68%-75% de ellos, siendo efectiva para dichos serotipos, pero carece de eficacia contra los restantes. Es decir la vacuna es efectiva contra los serotipos que la componen, pero no contra el resto los cuales además parecen ir ocupando el nicho ecológico dejado por los serotipos vacunales. Este hecho se está constatando al encontrarse con frecuencia un reemplazo de enfermedad invasora producida por serotipos distintos a los de la vacuna lo cual plantea el interrogante de si se esta produciendo un reemplazo de serotipos. De este hecho deriva también las dificultades para su inclusión en el calendario de vacunaciones sistemáticas, hasta tanto se clarifiquen estas dudas o se disponga de vacunas que cubran un mayor número de serotipos neumocócicos. Además de la vacuna conjugada heptavalente, se dispone de una vacuna de polisacáridos 23-valente que puede utilizarse a partir de los 2 años de edad en niños con factores de riesgo y en adultos. Meningitis por neumococo: El agente es el Estreptococo neumoniae. Existen 90 serotipos, siendo los antígenos de la cápsula los responsables de su patogenicidad. Niños menores de 2 años produciendo bacteriemia, meningitis y neumonías. Vacuna antineumococica conjugada (Prevenar). Efectividad del 95%. Recomendada a < 2 años, a niños con factores de riesgo. afecta a Personas mayores de 65 años donde la bacteriemia se asocia a cuadros neumónicos. Vacuna de polisácaridos capsulares 23-valente: (Pneumo 23/Pnu-Imune) no produce inmunidad a los < 2 años ni memoria inmunológica. Presenta una efectividad entre el 50-85% en la prevención de bacteriemia y meningitis y se desconoce ente la neumonía. Recomendada a mayores de 65 años y en menores de 2 años con factores de riesgo. 37 3 IV. Vacuna antivaricela Otra vacuna cuya incorporación al calendario vacunal es fuente de polémica es la de la varicela. > encuesta epidemiológica nacional . 1996 % Susceptibles 60 50 40 % 30 20 10 0 2-5 años 6-9 años 10-14 años 15-19 años 20-24 años 25-29 años 30-39 años edades > Datos epidemiológicos de la varicela Tras pasar la varicela, el virus queda latente en las raíces de los ganglios dorsales. Las exposiciones posteriores al virus de la varicela reduce el riesgo de reactivación del mismo y por lo tanto el riesgo de aparición del herpes zoster al reforzar la inmunidad frente a él. ( 38 Algunos modelos matemáticos han sugerido que disminuir o cesar la circulación del virus de la varicela podría provocar un aumento de la incidencia de herpes zoster en las personas adultas con inmunidad activa natural; es un hecho comprobado que los niños vacunados presentan un riesgo menor de desarrollar herpes zoster y es difícil especular sobre aquel potencial afecto a largo plazo. ) U N I DA D D I D ÁC T I C A En resumen: > Existen evidencias de que la exposición exógena al virus de la varicela previene el desarrollo de herpes zoster. > Las estrategias de vacunación que provoquen la interrupción de la circulación del virus pueden producir un incremento de herpes zoster en edad adulta durante un número de años difícil de precisar. > Además de realizarse estudios para tratar de discenir esta polémica, la introducción de nuevas estrategias vacunales (segunda dosis de vacuna y vacuna contra el herpes zoster) podrían prevenir aquel posible efecto indeseable a largo plazo. Recomendaciones de la Vacunación de Varicela para España en grupos de riesgo Grupos de riesgo a vacunar: > Paciente con leucemia aguda. > Pacientes sometidos a tto inmonosupresor. > Pacientes trasplante programado de órgano. > Pacientes con enfermedades crónicas. > Contactos próximos sanos seronegativos: padres/hermanos/personal sanitario y personas en contacto con pacientes que tienen riesgo de varicela grave... Desde el año 2006 se recomienda la vacunación a una cohorte elegida por cada Comunidad Autónoma entre los 10-14 años, en quellas personas que refieran no haber padecido la enfermedad ni encontrarse vacunadas dada la mayor gravedad de la varicela en individuos sanos después de los 14 años. El VPP de la respuesta es del 93% 39 3 UNIDAD D IDÁCTICA en la 4 consulta de Vacunas Carmen Castillo Mayoral. Enfermera. U N I DA D D I D ÁC T I C A Introducción a la vacunación P odríamos definir el ACTO VACUNAL como el conjunto de procesos, protocolos y técnicas que se aplican desde el momento en que se recibe al usuario del sistema sanitario demandante de una actuación en relación con las vacunaciones hasta el momento en que se ha completado esta actuación. El acto vacunal es un acto complejo que requiere amplios conocimientos en los profesionales que han de gestionarlo. El objetivo de este manual es proporcionar o actualizar estos conocimientos, que será el caso de muchos compañeros que ya estén familiarizados con la vacunación, y también, por supuesto de los que hayan tenido la curiosidad y la responsabilidad de leer la abundante bibliografía que hay sobre el tema. ( Todas las enfermeras que trabajan en atención primaria deberían contar con la formación y capacitación adecuada para poder administrar vacunas. Es necesario poner en cada actuación toda la formación y experiencia, según la correcta praxis, aplicando los conocimientos debidamente actualizados. ) Esto incluye un conocimiento exhaustivo de las vacunas que disponemos, por las posibles contraindicaciones y precauciones de uso, las técnicas y vías de administración, las zonas de inyección, las medidas de asepsia y desinfección de la piel, la eliminación de los residuos y la prevención de las exposiciones accidentales, como medida de prevenir infecciones nosocomiales. También, el conocimiento del estado del usuario, las posibles incompatibilidades con las vacunas (alergias a vacuna o componentes) y cualquier otra alteración que pueda provocar una reacción adversa no deseada. Sus conocimientos deben facilitarle la labor de informar y educar a los padres transmitiéndoles confianza y herramientas para valorar y actuar en caso de reacciones adversas posteriores al acto vacunal. Finalmente, una capacitación y entrenamiento para solucionar posibles reacciones adversas, especialmente los síncopes y las anafilaxias que, aunque raras, son posibles y a tal efecto, siempre se debe disponer y conocer el protocolo de actuación, y disponer también en la consulta de todos los materiales y medicación necesaria para una actuación de urgencia, donde unos segundos pueden ser decisivos para evitar una tragedia. 43 4 recuerda: La formación continuada es un valor irrenunciable y necesario para la realización de nuestra tarea con la seguridad y competencia a la que estamos acostumbrados Nuestros objetivos 44 > Conocer las tasas de coberturas vacunales de la zona básica de salud, para trabajar en mejorarlas > Que todos los profesionales en contacto con los pacientes, especialmente l@s profesionales de enfermería, estén correctamente inmunizalos frente a las enfermedades inmunoprevenibles > Conocer perfectamente la logística vacunal (cadena de frío, almacenaje y gestión de stocks) > Conocer perfectamente las contraindicaciones, precauciones, falsas contraindicaciones y reacciones adversas. > Conocer el estado del paciente y sus problemas de salud que puedan relacionarse con la administración de alguna vacuna > Estar entrenado para afrontar las reacciones adversas graves. > Conocer las diferentes técnicas de administración de las vacunas. > Conocer las medidas de prevención de las exposiciones ocupacionales accidentales y la gestión de los residuos. U N I DA D D I D ÁC T I C A Puntos importantes de la vacunación Logística y conservación Es necesario administrar las vacunas de forma correcta y segura, por lo que debemos conocer todo lo relacionado con la manipulación y las condiciones de almacenamiento, teniendo en cuenta que son productos biológicos, y que su conservación pasa principalmente por el mantenimiento de la red de frío entre + 2 y + 8 ºC, y la protección frente a la luz directa. Conocer el estado vacunal Otro punto importante es la recopilación de la información que nos permita conocer el estado vacunal de nuestra población y el mantenimiento de las tasas de coberturas adecuadas, para conseguir una inmunización individual y de grupo que permita la disminución de la incidencia de casos de una enfermedad. Vacunación en sanitarios Como profesionales sanitarios, estamos encuadrados en el grupo de riesgo “potencialmente transmisores y receptores”, ya que estamos en contacto directo con personas enfermas. Es por lo tanto muy importante que estemos correctamente inmunizados, con el doble objetivo de no transmitir y también de no contagiarnos de enfermedades fácilmente prevenibles. Contraindicaciones y reacciones adversas Hay que saber cuando están contraindicadas y los potenciales efectos adversos, así como las medidas para prevenirlos y los recursos para minimizar su efecto. Administración de las vacunas recuerda: Es imprescindible para conseguir la mejor calidad del proceso el conocer las técnicas, vías de administración, y las zonas de inyección, pues de su correcta utilización dependerá conseguir la máxima inmunogenicidad y la menor reactogenicidad. > Disponer material a utilizar > Estado de la red de frío > Estado de la vacuna 45 4 Actuación antes de administrar la vacuna > Junto a la nevera de vacunas debe existir una plantilla de temperaturas donde la persona responsable de las vacunas del centro debe anotar a diario (según el protocolo establecido, una o dos veces) la temperatura máxima y mínima alcanzada por el frigorífico. Hay que comprobar que la temperatura se ha mantenido entre los márgenes de + 2 a + 8 ºC. > Comprobar el material que se ha de utilizar: jeringas, agujas, desinfectante, gasas, etc. > Verificar que el material para una actuación de emergencia se encuentra accesible, está completo y en condiciones para ser utilizado de inmediato. > Ya con el paciente en consulta verificaremos en su carnet vacunal, si tiene todas las vacunas correspondientes a su edad y cotejaremos los datos con los existentes en el registro del Centro. No hay que olvidar que no podemos perder una ocasión de vacunar en el caso de que el niño que tenemos delante no esté al día respecto al calendario oficial vigente y además cerciorarse que las vacunas reflejadas en la cartilla del niño estén recogidas en la base de datos del centro, con objeto de mantenerlo actualizado, paliar el posible infraregistro, y a la hora de explotar los datos, que sean lo mas fiables posibles. > Hay que realizar una correcta anamnesis previa mediante una entrevista a los padres, siguiendo uno de los modelos de cuestionario de anamnesis existentes. Principalmente nos debemos cerciorar de que no ha habido reacciones graves en dosis anteriores, ni existen en el momento actual condiciones para la no vacunación o precauciones que debamos tener en cuenta. preguntas 1. ¿Está enfermo el niño hoy? 2. ¿Es alérgico el niño a medicamentos, a alimentos o a alguna vacuna? 3. ¿Ha tenido el niño previamente una reacción importante a alguna vacuna? 4. ¿Ha tenido el niño convulsiones o algún problema carebral? 5. ¿Tiene el niño cáncer, leucemia, SIDA o cualquier otro problema del sistema inmune? 6. ¿Ha tomado el niño corticoides, medicamentos anticancerosos o tratamiento con radioterapia en los últimos tres meses? 7. En el último año, ¿ha rebibido el niño una transfusión sanguinea o de productos hemáticos, o ha recibido inmunoglobulinas? 8. ¿Ha recibido el niño en la últimas 4 semanas alguna vacuna? 9. En el caso de que se vaya a vacunar una adolescente ¿está embarazada o existe la posibilidad de que se pueda quedar embarazada las próximas 4 semanas? sí no no sabe Este cuestionario ha sido contestado por:....................................................................................................................................................................... Fecha:............................................................................................................................................................................................................................................... 46 U N I DA D D I D ÁC T I C A > Decidida la vacuna a administrar, hay que comprobar que se corresponde con la que vamos a administrar. En caso de que se trate de una vacuna a reconstituir, que se procede a su correcta reconstitución (en algunos casos, por las prisas o por despistes, se inyecta tan solo el solvente), revisar que esté en perfecto estado de conservación, comprobar la fecha de caducidad, y si no se esta familiarizado con la vacuna, hay que revisar la ficha técnica y comprobar la vía de administración recomendada. > Se deben atemperar las vacunas parenterales. Eso significa sacarlas de la nevera uno 10 minutos antes de su administración y agitar para verificar que el aspecto de la vacuna es el correcto, sin posos ni flóculos. > Aunque las vacunas víricas son las más sensibles a la luz y al calor, no existe problema si no se mantienen a temperatura ambiente más de los minutos aconsejados. > Cargar la vacuna y elegir la aguja adecuada teniendo en cuenta, como veremos con detalle mas adelante, la vía de administración, la zona de inyección, el peso, la edad y la masa muscular. recuerda: Controlar material necesario para urgencia vital en reacción adversa > Adrenalina 1/1000 > Canula de Guedel > Material necesario para vía venosa Revisar vacuna a administrar: > > > > Fecha caducidad Estado de conservación Vía, zona de administración y técnica Ficha técnica si es necesario Control de antecedentes vacunales y anamnesis: > Posibles contraindicaciones > Reacciones a dosis anteriores > Estado actual de salud del niño 47 4 Actuación durante la administración de la vacuna > Se recomienda la desinfección de la piel con suero fisiológico, agua destilada o agua oxigenada, ya que el uso de alcohol podría inactivar las vacunas de virus vivos. > Siempre hay que lavarse las manos, y utilizar guantes no estériles, pues siempre existe la posibilidad de una exposición ocupacional accidental. > Es posible que debamos administrar dos o tres vacunas en la misma sesión por lo que en el caso de tener que administrar 2 inyecciones en el mismo miembro a un lactante, es imprescindible mantener una distancia de 2 - 3 cm. entre ellas. Esta precaución es necesaria para evitar que se puedan mezclar los preparados vacunales con el consiguiente déficit de inmunogenicidad y para evitar que se solapen las posibles reacciones locales de ambas vacunas. > Se debe mantener al lactante o niño en una posición cómoda para poder trabajar y que a su vez resulte relajada y cómoda para la persona a vacunar. recuerda: Prevención de infecciones • Desinfección de la piel • Utilización de guantes • Prevención de pinchazos accidentales Buscar una situación de trabajo cómodo • • • • Reconstituir los liofilizados Homogeneizar el producto No mezcles vacunas Elige bien la aguja y la vía de administración Protege las vacunas de virus vivos de la luz, el calor y los productos químicos 48 U N I DA D D I D ÁC T I C A Actuación tras la administracion de la vacuna > Todo el material utilizado durante la vacunación ( jeringas, agujas y viales), debe ser depositado en el contenedor de residuos biológicos. Las jeringas nunca se deben separar de las agujas para su desechado. > Las gasas u otro material que se haya utilizado, aunque pueda estar manchado de sangre, se puede desechar en la bolsa de residuos asimilables a urbanos (basura) > Se debe informar a los padres de los efectos que se pueden esperar, cuales son las manifestaciones banales y cuales pueden ser motivo de consulta y qué deben hacer en cualquiera de los casos. > El registro en la cartilla de vacunación del niño es ineludible, ya que ésta constituye el documento de salud que acredita su estado vacunal, y facilita información valiosa para el profesional que acometerá la siguiente dosis. > También el centro de salud debe disponer de un sistema de registro competente, de manera que se pudiera consultar en cualquier momento la situación de un niño, así como la cobertura alcanzada en una población para las distintas cohortes. > Por último, siempre se debe recomendar a los padres que esperen en el centro durante 15 ó 20 minutos, en prevención de reacciones agudas graves. Registrar la vacunación: En la cartilla En el Registro del Centro recuerda: • Informar a los padres de posibles reacciones • Controlar posibles reacciones durante 15-20 minutos • Desechar correctamente el material utilizado 49 4 Zonas, vías y técnicas de administración Zonas La zona debe venir determinada por la edad y masa muscular de la persona a vacunar. > En menores de 12 meses, siempre utilizaremos el vasto externo (pierna) > En mayores de esta edad, siempre que la masa muscular lo permita, utilizaremos el brazo, tanto para inyección IM (deltoides), como SC (1/3 medio del brazo). Rodilla Acromion Trocánter mayor fémur Menores de 18 meses IM Mayores de 18 meses IM Mayores de 12 meses SC Vías de administración Las vacunas deben aplicarse en el lugar donde la inmunogenicidad sea mayor y con el menor riesgo de producir lesiones, además de tener en cuenta la posible reactogenicidad. En algunas vacunas, es posible la administración IM ó SC. Se recomienda siempre por defecto la administración IM en estos casos. > Intramuscular (IM) Consiste en la administración del preparado en el tejido muscular, que será absorbido de forma rápida. En persona con dietesis hemorrágica u otros problemas de coagulación se priorizara su administración por vía subcutánea. 50 U N I DA D D I D ÁC T I C A Para esta vía, el lugar anatómico apropiado en lactantes es el tercio medio del vasto externo. En niños mayores de 15 meses, adolescentes y adultos se utilizara el músculo deltoides. No debe utilizarse la zona dorsoglútea para las inmunizaciones por dos razones: existe mayor riesgo de lesión y hay una menor inmunogenicidad, dado que existe una gran cantidad de tejido celular subcutáneo y en muchas ocasiones se inyecta sobre este creyendo que se está haciendo sobre el músculo. La elección de la aguja es determinante ya que de ella depende que depositemos el producto en el lugar adecuado. Por eso, para un lactante de 2 meses o mayores pero con poca masa muscular o bajo peso, es suficiente con la aguja de cono naranja de 16 mm x 0’5 mm (25 G 5/8). En cambio, a partir de 4 meses, con desarrollo normal, debemos utilizar la aguja de cono azul de 25 mm x 0’6 mm (23 G 1), siendo esta misma la utilizada para deltoides en niños y jovenes. En adultos, y según su masa muscular deltoidéa, es posible que sea necesario utilizar agujas de mayor longitud como 38/40 mm x 0’8 mm (21 G 1 1/2). Intramuscular 90 º Subcutánea 45 º Intradérmica 15 º > Subcutánea (SC) Consiste en la administración en tejido celular subcutáneo. Esta vía determina un tiempo de absorción mayor, la utilizamos para inmunizaciones con virus vivos atenuados, y también en pacientes con alteraciones de la coagulación, para evitar que se produzcan hematomas. La aguja es la de cono naranja de 16 mm x 0’5 (25G 5/8) y según la edad se administra en la cara anterolateral del muslo (raramente) o en 1/3 medio del brazo para mayores de un año. 51 4 > Oral Hasta hace poco tiempo se administraba por esta vía la polio oral, de virus vivos atenuados. Al declarase Europa libre de Polio, hemos pasado a utilizar la VPI inactivada, por vía SC. y en combinación con otras, las pentavalentes o la hexavalente, por vía IM. Cuando se utilizaba, se hacia en viales monodosis que se depositaba directamente en la boca del lactante. Actualmente existen en el mercado vacunas frente a rotavirus, de administración oral, en envases monodosis. Estas vacunas no están incluidas en los calendarios oficiales, pero se puede dar la circunstancia de deber administrarlas en el centro de salud. La vacuna debe mantener la cadena del frío desde la farmacia o el domicilio del usuario hasta el lugar donde vaya a ser administrada. No debe atemperarse, sino administrarse inmediatamente en la boca del lactante. En caso de regurgitación, no es necesaria una repetición de dosis, pues no hay estudios determinantes de la conducta a seguir. > Intradérmica (ID) Consiste en la aplicación del preparado vacunal en la dermis. La administración es lenta y local. Se utiliza para la BCG y la vacuna antirrábica (VCDH). Se utiliza aguja de 16 mm x 0’5 (25 G 5/8) La correcta administración es difícil, pues se debe conseguir la aparición de una pápula en el lugar de inyección, que desaparecerá en 20-30 minutos. Se aplica con aguja y ángulo de 10-15 grados y es necesario un correcto entrenamiento. recuerda: Vía IM bebés: < 18 meses: Tercio medio del vasto externo > 18 meses, con buen desarrollo muscular, adolescentes y adultos: Músculo deltoides 52 U N I DA D D I D ÁC T I C A Contraindicaciones absolutas, precauciones y falsas contraindicaciones Contraindicación: Situación en la persona a vacunar –no relacionada con la vacuna– que aumenta significativamente el riesgo de una reacción adversa. > > > > > > ANAFILAXIA a vacuna previa o a algún componente de la vacuna Vacunas parenterales de virus vivos en embarazadas Vacunas de virus vivos en inmunodeprimidos VPO en convivientes de inmunodeprimidos ENCEFALOPATIA AGUDA tras administración de Dtpa Vacunas fuera de rango de edad Precaución: Situación en la persona a vacunar que puede aumentar el riesgo de una reacción adversa o afectar a la eficacia de la vacuna. Generalmente es una condición transitoria. > > > > > > Embarazo Inmunodeficiencia Intervalos de tiempo entre productos inmunobiolgicos y las vacunas Enfermedad aguda moderada o severa Trastorno neurológico evolutivo Contactos con inmunocomprometidos Como resultado de la anamnesis previa a la vacunación, ya habremos averiguado si el niño padeció una reacción de cualquier tipo a la dosis anterior. Es de suponer que si esta reacción fue muy severa, no acudirá de nuevo hasta obtener el visto bueno de su pediatra o por indicación expresa del mismo. En el caso de que exista la posibilidad de alergia grave y confirmada a alguno de los componentes de la vacuna, de las que la mas frecuente es al huevo, hay que derivarlo al pediatra, que valorara la situación y en caso necesario remitirá al paciente al hospital donde será inmunizado bajo observación. La edad es un factor determinante, como veremos en varias ocasiones, para la correcta inmunización ya que el inicio de la misma esta supeditado a la edad de riesgo de padecer la enfermedad, al momento en que la respuesta inmune es mas adecuada y duradera y las complicaciones son menores, además de la interferencia con los anticuerpos maternos en niños menores de 12 meses. 53 4 Falsas contraindicaciones: Existen gran cantidad de mitos con respecto a la vacunación, aportados tanto por los padres como por los propios profesionales sanitarios, a la hora de proceder a administrar la vacuna. El temor a una reacción adversa ligada a la vacunación hace que en ocasiones se deje de vacunar cuando no hay motivo para ello. > > > > > > > > > > > > Reacciones leves o moderadas a dosis previas Enfermedades leves Exposición a enfermedad infecciosa Antecedentes de alergia, asma, otras manifestaciones atopicas Administración de tratamientos de desensibilización Prematuridad o retraso en el crecimiento Lactancia materna Convivientes de mujeres embarazadas Condiciones neurológicas estables Antecedentes familiares de convulsiones Enfermedades crónicas de corazón, pulmón, hígado o riñón Tratamiento con antibióticos o corticoides a bajas dosis Reacciones adversas ( Reacción adversa es cualquier incidente clínico asociado temporalmente con la vacunación. Esta relación temporal no implica necesariamente una relación causal. ) Una gran cantidad de reacciones adversas son debidas a errores en la administración de la vacuna. Las reacciones adversas pueden ser locales o sistémicas, pueden ser leves o graves o pueden ser inmediatas o tardías. El profesional sanitario debe conocer su naturaleza para poder informar a los usuarios. Asimismo, debe estar preparado y entrenado para una rápida actuación y poder resolverla con eficacia. 54 U N I DA D D I D ÁC T I C A Locales > Dolor, eritema, enrojecimiento, edema, induración, en la zona de la inyección. Suelen estar relacionadas con el tipo de antígeno y/o adyuvante o bien con un defecto en la técnica. Suelen ser leves y no precisan tratamiento. Pueden aparecer al poco tiempo o retardadas (triple virica). > Nódulo o quiste antigénico. Suele estar relacionado Con un defecto en la técnica (administración subcutánea de un preparado para inyección IM) > Reacción tipo III (Arthus). Necrosis local por inmunocomplejos. Debido a administración de más dosis de las indicadas en corto periodo de tiempo (toxóides) Sistémicas La fiebre, de duración e intensidad variable. No suele persistir más de 48 horas. Hay que estar vigilante por la posibilidad de convulsiones febriles. Se tratara con las medidas habituales. > Malestar general, cefalea, vómitos, etc. > Llanto persistente e inconsolable de al menos 3 horas, se ha asociado con el componente Pertussis de la Dtpw. Hoy no se utiliza este tipo de vacunas. > Las convulsiones afrebriles, secundarias a la vacunación, suelen aparecer en las primeras 72 horas posteriores a la vacunación o en el caso de la TV hasta dentro de 15 días. > Infecciones locales (abcesos, celulitis), que no deben confundirse con las reacciones locales. > Sepsis o shock tóxico, por inoculación bacteriana durante la administración de la vacuna por defecto de asepsia. > Reacción alérgica, de sintomatología leve, presentación algo tardía. Urticaria, prurito y edemas ocasionales, que será tratada con antihistamínicos y/o corticoides. > Lipotimia; reacción vaso-vagal que provoca sincope brusco con palidez, frialdad, sudoración y perdida de consciencia. Se recupera en pocos minutos en posición de trendelemburg. > Shock Anafiláctico. Es la más grave de las reacciones adversas. 55 4 Shock anafiláctico Se trata de una reacción provocada por alguno/s componente de la vacuna. Los síntomas pueden aparecer bruscamente entre 1 y 30 minutos tras la administración, aunque en ocasiones puede aparecer tras algunas horas. La rapidez de aparación de los síntomas condiciona la gravedad del cuadro. Una reacción anafiláctica grave se produce entre 500.000 a 1.500.000 de dosis administradas según el tipo de vacuna, y afortunadamente son muy pocas con desenlace fatal, sobre todo si se esta preparado para reaccionar a tiempo. ( Las reacciones anafilácticas van desde un ligero lagrimeo, prurito y estornudos hasta situaciones de intensa dificultad respiratoria por edema de laringe y bronsoespasmo. ) Nadie espera en el centro los 20 ó 30 minutos necesarios para descartar este tipo de reacciones pero debemos tomar conciencia de la necesidad de esta precaución. > Diferencias entre sincope vaso-vagal y anafilaxia 56 SINCOPE ANAFILAXIA Comienzo Inmediato 5-10 minutos Piel Pálida, sudorosa, fría, húmeda Enrojecida, párpados hinchados, rash Respiratorio Normal o profunda Obstrucción bronquial, sibilancias, estridor Cardio - vascular Bradicardia, hipotensión Taquicardia, hipotensión, arritmia, parada Digestivo Nauseas, vómitos Dolor cólico SNC Pérdida consciencia transitoria. Buena respuesta a posición de prono Pérdida consciencia. Escasa respuesta a posición de prono U N I DA D D I D ÁC T I C A Los materiales necesarios para el tratamiento urgente del shock anafiláctico son: • Canula de Guedel • Ambú • Aspirador • Material para intubar • Material para infusión > Para preparar las dosis de lactantes es conveniente diluir la ampolla de adrenalina en 9cc. de suero fisiológico, así, al multiplicarlo por 10, será más fácil la dosificación con jeringa de insulina. La dosis aconsejada es de 0’01 ml x kg de peso, hasta un máximo de 0’5 ml. > Si no hay respuesta, se puede repetir la dosis hasta tres veces, con intervalos de 5 minutos > Se pone por vía IM. en el miembro contrario a la inyección, ya que esta vía es la de mas rápida absorción. En ocasiones, si la inyección ha sido subcutánea, se puede poner la adrenalina en el lugar de la inyección par retrasar su absorción, incluso aplicar un torniquete intermitente. Mas tarde será necesario coger una vía venosa para paliar la hipotensión y administrar fármacos. > Entretanto habremos activado el servicio de urgencia por el medio más rápido que tengamos a mano, por lo que el teléfono adecuado figurará en lugar accesible a la primera ojeada. > Mantener al paciente en posición de tremdelemburg y despejar la vía aérea con cánula de guedel e hiperextensión. > En caso necesario, realizar RCP hasta la llegada de la asistencia > Como norma general, y si se desconoce el peso exacto de la persona afectada, se aplicara la siguiente: EDAD ADRENALINA SIN DILUIR ADRENALINA DILUIDA AL 1/10 < 2 años 0’06 ml 0’6 ml 2-5 años 0’12 ml 1’2 ml 6-11 años 0’25 ml 2’5 ml > 11 años 0’25 – 0’5 ml 5 ml Adulto 0’5 ml 5 ml 57 4 Errores en la administración de vacunas L os errores en la administración de vacunas son muy poco probables, pero desafortunadamente ocurren: > utilización de una jeringa ya usada > vacuna contaminada en origen > vacuna contaminada al prepararla > utilización de vacuna reconstituida en una sesión anterior y contaminada Estos errores pueden provocar una infección local o general, de consecuencias más o menos graves. Otros errores pueden estar ligados a la cadena de frío, por lo que la vacuna ha podido perder su potencia o convertirse en más reactógena (por congelación). Las vacunas únicamente se deben extraer de la nevera para su utilización inmediata, y solo deben ser reconstituidas las que se vayan a utilizar a continuación, nunca en previsión de su utilización posterior. Con esta política, ahorramos costes y prevenimos posibles reacciones o inefectividad de las vacunas Las reacciones derivadas de una mala técnica de inyección, de la inadecuada elección de la vía de administración, o de hacer caso omiso de las contraindicaciones reales, nos pueden conducir a una reacción grave que, en muchos casos hubiera sido completamente evitable. recuerda: • • • • • • • 58 Verifica la red de frío Mantén la asepsia adecuada Homogeneiza bien el producto Asegúrate de que inyectas el fármaco adecuado No utilices mezclas de sesiones anteriores Presta atención a los liofilizados Deja recogido y en su sitio todo el material cuando termines U N I DA D D I D ÁC T I C A Papel de la enfermera que administra vacuna L a enfermera que administra vacunas tiene, además de su labor asistencial, tres importantes funciones: > Educativa, adaptada al medio > Preventiva > De vigilancia FUNCIÓN EDUCATIVA Se debe informar a los padres, o en su caso a un colectivo, de que las vacunas tienen riesgos, pero son conocidos y prevenibles y mucho mas leves que los que implica la no vacunación y la exposición, por tanto, a la enfermedad y sobre todo, a sus secuelas. Hay que explicarles lo posibles efectos adversos después de cada vacuna y como pueden ellos prevenir o resolver las situaciones en su domicilio, pero también deben conocer cuando una reacción excede su capacidad de solución y deben consultar con pediatría. Es muy importante la labor educativa de captación en colectivos difíciles con bajas tasas de cobertura (comunidades étnicas, de inmigrantes o naturistas/ecologistas), en los que se deben aprovechar las captaciones para actualizar al máximo los calendarios, por las dudas que puede generar la continuidad de visitas. FUNCIÓN PREVENTIVA La situación de la vacunología y de las vacunas en cambiante, se trabaja en la erradicación de enfermedades, se producen cambios en la epidemiología de otras, se producen brotes de enfermedades de las que estamos vacunando, las personas inmigrantes pueden importar de sus países de origen enfermedades endémicas, etc. Afortunadamente la investigación avanza, aparecen nuevas vacunas otras ocupan el lugar de las antiguas, menos eficaces. Tenemos que estar preparados y actualizar nuestra información , mediante lecturas, formación continuada u otros medios, así será posible evitar errores, minimizar las reacciones adversas y sobre todo identificar las verdaderas situaciones de urgencia y tratarla con éxito. 59 4 Funcion de vigilancia Tan importante como lo anterior es también el registro de las vacunas, que nos sirve, tanto a los usuarios como a nosotros, para conocer su estado vacunal, pero también para conocer si alcanzamos las coberturas adecuadas, tanto porque es una exigencia de nuestra cartera de servicios, como una responsabilidad nuestra para contribuir a crear una inmunidad de grupo que protege a la población, incluso a la no vacunada y que conduce a la disminución de las tasas de incidencia como a la futura erradicación de enfermedades. Las reacciones adversas son normalmente notificadas por los padres al pediatra o a los profesionales de enfermería, por lo que debemos estar sensibilizados para la detección y notificación mediante el Sistema Español de Farmacovigilancia (la tarjeta amarilla). Calendario de vacunación infantil L os calendarios oficiales de vacunación infantil son muy dinámicos, de manera que, a lo largo de la infancia de un individuo pueden cambiar, ya que dependen de factores epidemiológicos que determinan las nuevas inclusiones, los cambios de cohorte a los que se aplica una determinada vacuna, los cambios en el nº de dosis o del tipo de vacuna, o la introducción de nuevos preparados vacunales. Así, en los últimos años se han ido incluyendo la vacuna frente a la hepatitis B, la vacuna frente a haemophilus influenzae tipo b, la vacuna frente a meningococo C, que ha sido incluida con diferentes pautas y con un catch-up para cubrir todas las edades de riesgo (nacidos a partir de 1986). La vacuna triple vírica ha sufrido cambios en las edades de administración, en relación con la aparición de brotes a edades más tempranas a la de la vacunación. VACUNACIONES EN LA ESCUELA A partir de los 6 años vacunamos a los niños en el colegio, ya que tradicionalmente así se ha venido haciendo y se podría pensar que el vacunar a los niños en el Centro descenderían las tasas de cobertura. También esta parte del calendario ha cambiado: se ha incluido la vacunación frente a varicela en adolescentes y se deja de vacunar frente a la hepatitis B a los adolescentes que hubieran recibido las tres dosis de hepatitis b al nacimiento. 60 U N I DA D D I D ÁC T I C A Hay vacunas que disminuyen el nº de dosis y el tipo de vacuna, por erradicación parcial de la enfermedad o cambios de estrategia. Es el caso de polio, que antes se administraba hasta los 14 años (6 dosis) y ahora solo hasta los 15-18 meses (4 dosis), habiendo pasado de virus vivos atenuados por vía oral, a virus inactivados por vía IM, estando incluida en las vacunas pentavalente y hexavalente. Se consideran recibidas las dosis debidamente documentadas y las que los padres garanticen si lugar a dudas que han recibido. Cuando se producen intervalos mas largos de los recomendados entre dosis de vacuna, se aplica el concepto de dosis recibida= dosis válida, esto es, nunca es necesario ni repetir la dosis ni reiniciar la vacunación. ( La vacuna antipertussis no se debe administrar después de los 7 años de edad. ) Para niños mayores de esta edad, se debe utilizar la antidiftérica de adultos, o sea, que un niño de más de 7 años que no se haya puesto la dosis de DTPa de los 6 años, hay que ponerle la Td (sin pertussis y con d de adulto) Antes de los 12 meses la TV y la varicela interfieren con los anticuerpos maternos y no producen respuesta inmune. Cumplidos los 6 años ya no es necesario poner la Hib. En el caso de la vacunación frente a haemophilus influenzae tipo b, el niño va a necesitar más o menos dosis en función de la edad de comienzo: en menores de 6 meses, se ponen tres dosis durante el primer año más una de recuerdo a los 15 meses. Si se comienza la vacunación entre los 6 y 12 meses, dos dosis más la de los 15 meses y en mayores de 12 meses, solo se necesita una dosis. Las bases del actual calendario oficial infantil de vacunaciones consisten en: VACUNA DOSIS CRONOGRAMA POLIO (VPI) 4 2,4,6, 12-18 meses DIFTERIA, TETANOS, TOSFERINA (DTPa) 5 2,4,6, 12-18 meses, 4-6 años TETANOS, DIFTERIA (Td) 1 14-16 años HAEMOPHILUS INFLUENZAE TIPO B (Hib) 3-4 SARAMPION, RUBEOLA, PAROTIDITIS (TV) 2 12-15 meses, 3-6 años HEPATITIS B (HB) 3 0-2, 2-4, 6 meses / 10-13 años MENINGOCOCO C (Men C) 3 2,4-6 meses, 15-18 meses VARICELA (VVZ) 1 10-14 años 2,4,6 meses – 15-18 meses (opcional) 61 4 En personas que no ha iniciado la vacunación a la edad indicada y que deben hacerlo más tarde, se debe utilizar un esquema como el siguiente: >DOSIS MÍNIMAS RECOMENDADAS PARA CONSIDERAR CORRECTA LA VACUNACIÓN VACUNAS INCLUIDAS EN LOS CALENDARIOS OFICIALES DE VACUNACIONES Difteria Tétanos Pertussis DTPa Menores de 24 meses De 24 meses a 6 años De 7 a 18 años Mayores de 18 años Polio VPI Triple Vírica Hepatitis B Haemophilus Influenzae tipo B Meningitis C 4 si inicio < 7 meses 4 4 1(1) 3 3 si inicio 7-11 meses 2 si inicio 12-15 meses 3 si inicio 2 - 12 meses 1 si inicio > 15 meses 1 si inicio > 12 meses 5 4 2(1) 3 1 < 5 años 1 Tétanos Difteria Td Polio VPI Triple vírica Hepatitis B Meningitis C Varicela 3 3 2 3 1 1-2(2) 3(3) 3 1 3 1 (< 20 años) 2 (1) En caso de recepción previa de vacuna antisarampión o Triple Vírica antes de los 12 meses de edad, no se contabilizará como válida y se reiniciará pauta vacunal. En caso de recepción de vacuna antisarampión exclusiva por encima de los 12 meses de vida, se administrará una dosis de triple vírica y otra entre los 4 y 6 años de edad. (2) Se vacunaran las personas sin antecedentes de haber padecido la enfermedad o haber sido vacunados. 1 dosis por debajo de los 13 años y 2 dosis por encima de esta edad. (3) Dosis de recuerdo cada 10 años. Si se administran vacunas en un intervalo menor del recomendado, si se deberá repetir la dosis una vez completado el plazo inicial de 4 semanas, pues esa dosis se considerara como no administrada. En las siguientes imágenes podemos observar el Calendario del Consejo Interterritorial del SNS y el de la Consejería de Salud de la Junta de Andalucía, asi como el documento que utilizamos en al caso de tener que aplicar una calendario acelerado corrector a un niño sin ninguna dosis previa 62 U N I DA D D I D ÁC T I C A >CALENDARIO DE VACUNACIONES RECOMENDADO (2006) CONSEJO INTERTERRITORIAL DEL SISTEMA NACIONAL DE SALUD. Aprobado por el Consejo Interterritorial el 29 de Marzo de 2006 EDAD Vacunas Poliomielitis Difteria-TétanosPertussis Haemophilusinfluenzae b 2 meses 4 meses 6 meses 12 meses VPL1 VPL2 VPL3 VPL4 DTPa1 DTPa2 DTPa3 DTPa4 Hib1 Hib2 Hib3 Hib4 Sarampión Rubéola Parotiditis Hepatitis B 15 meses 18 meses 3 años 4 años 6 años 10 años 13 años 14 años DTPa5 o DT TV1 16 años Td TV2(a) HB3 dosis 0; 1-2; 6 meses Meningitis Meningocócica C 11 años HB3 dosis(b) MenC1 MenC2(c) MenC3(d) Varicela VVZ (e) (a) Niños no vacunados es este rango de edad, recibirán la segunda dosis entre los 11-13 años. (b)Niños que no han recibido la primovacunación en la infancia. (c) Se administran dos dosis de vacuna MenC entre los 2 y 6 meses de vida separadas entre si al menos dos meses. (d)Se recomienda administrar una dosis de recuerdo a partir de los doce meses de vida. (e) Personas que refieran no haber pasado la enfermedad ni haber sido vacunadas con anterioridad, siguiendo indicaciones de la ficha técnica. >ANDALUCÍA. CALENDARIO DE VACUNACIONES 2006 EDAD Vacunas 2 meses 4 meses 6 meses Poliomielitis VPL1 VPL2 VPL3 VPL4 Difteria-TétanosPertussis DTPa1 DTPa2 DTPa3 DTPa4 Hib1 Hib2 Hib3 Hib4 Haemophilus influenzae b Sarampión Rubéola Parotiditis Varicela 15 meses TV1 MenC1 MenC2 18 meses 3 años 4 años 6 años 10 años 11 años 13 años DTPa5 14 años 16 años Td(a) TV2 HB3 dosis HB3 dosis 0, 2 y 6 (b) Hepatitis ºB Meningitis Meningocócica C 12 meses MenC3 VVZ (c) (a) Se aconseja proceder a la revacunación cada 10 años. (b)Los hijos de madres portadoras recibirán la 2ª dosis al mes de vida. (c) Personas que refieran no haber pasado la enfermedad ni haber sido vacunadas con anterioridad, siguiendo indicaciones de la ficha técnica. 63 4 >Pautas correctoras 64 1ª visita 2ª visita (2 meses) 3ª visita (2 meses) 4ª visita (2 meses) 12 años 14 años <6 meses DTPa,Hib,VPI HB, MC DTPa,Hib,VPI MC DTPa,Hib,VPI HB DTPa,Hib,VPI MC, TV TV DTPa Varicela Td De 6 meses a 1 año DTPa,Hib,VPI HB, MC DTPa,Hib,VPI HB, MC DTPa,Hib,VPI DTPa,Hib,VPI HB, TV TV DTPa Varicela Td De 1 a 6 años DTPa,Hib,VPI HB, TV DTPa,VPI HB, MC DTPa, VPI DTPa,VPI HB TV DTPa Varicela Td De 7 a 14 años Td, VPI TV, HB Td , VPI MC, HB HB Al año de la 1º visita: TV, Td, VPI De 14 a 18 años Td, VPI TV, HB Td , VPI MC, HB HB Al año de la 1º visita: Td, VPI 3 años 6 años Varicela UNIDAD D IDÁCTICA 5 vacunación en el Adulto Eva Almán Ruiz. Enfermera. U N I DA D D I D ÁC T I C A Justificación ( Las enfermedades infecciosas no respetan la edad. ) E n la infancia, los padres desean que los hijos se mantengan a salvo de cualquier enfermedad y desean proporcionar a estos la mejor protección, aún cuando el esfuerzo económico sea considerable. Los profesionales sanitarios: pediatras, enfermeros, epidemiólogos, farmacéuticos... nos preocupamos de ello por motivos más amplios que la salud individual. Es pues de gran importancia extender las recomendaciones vacunales no solo a la población infantil sino también a la población adulta, con el fin de completar los programas de salud infantil y reforzar su impacto en el control de la infección. En ocasiones, los adultos no vacunados pueden constituir el origen de brotes epidémicos indeseados, al no contar con la protección adecuada. Hay que tener en cuenta que, aún estando previamente inmunizados, algunas vacunas no proporcionan inmunidad permanente y pueden perder eficacia con el paso de los años por el deterioro inmunológico que se experimenta con la edad, por lo que si no se refuerzan con dosis posteriores, las personas vacunadas pueden ser susceptibles y presentar, pues, riesgo de enfermar. Otro aspecto a tener en cuenta es que en el adulto, las manifestaciones de algunas enfermedades y sus secuelas pueden tener en ocasiones consecuencias más graves que en el niño. 67 5 Papel de la enfermera La enfermera, sensibilizada con la prevención y promoción de la salud y en contacto directo siempre con el paciente, no debe perder la ocasión de vacunar a un adulto, captando a pacientes con situaciones de riesgo y valorando el estado vacunal del individuo cuando la ocasión lo requiera. Es lo que se denomina vacunación oportunista y consiste en valorar al paciente, englobándolo así en un determinado colectivo de riesgo y decidiendo la necesidad o no de una u otra vacunación según la situación especifica. Existen otras formas de vacunación: > Las campañas que se efectúan a una población diana concreta, unas de forma periódica, como la gripe, y otras con motivo de la existencia de un brote epidémico. > Las vacunas infantiles se encuentran registradas en las cartillas de vacunación y engloba las vacunaciones administradas hasta los 14 años; a partir de ahí la vacunación en los adultos carece, a menudo, del registro adecuado que permita conocer las dosis vacunales recibidas a lo largo de la vida. Su no existencia potencia vacunaciones innecesarias y el someter de forma innecesaria al paciente al riesgo de reacciones adversas . Es importante, pues, destacar la importancia de registrar las vacunas en un documento para el paciente en estas edades. Cartilla del adulto Las cartillas de vacunación del adulto, como la que aquí se presenta, contempla las distintas vacunas de aplicación en la edad adulta. Contiene toda la información necesaria, en formato pequeño, fácilmente transportable y a disposición del profesional que lo requiera. Cartilla del adulto VACUNAS FECHA LOTE LABORAT CENTRO Hepatitis B Tétano diftería 68 FECHA LOTE LABORAT CENTRO Neumococo Dosis única 1ª dosis 2ª dosis 3ª dosis Anticuerpos 1ª dosis 2ª dosis 3ª dosis VACUNAS Gripe U N I DA D D I D ÁC T I C A Factores a tener en cuenta: A) La edad y el sexo del paciente > En la década de los años 1960-1970 comenzó la implantación de los programas vacunales en España. Los nacidos antes de 1966 deben poseer, generalmente, anticuerpos para el sarampión, rubéola y parotiditis por haberla podido padecer en la infancia. Sin embargo las mujeres en edad fértil deben vacunarse, si no están embarazadas y tienen serología negativa. > Los menores de 40 años han debido recibir, generalmente, dosis de tétanos, difteria, tos ferina y polio ya que a mitad de los años 1960 comenzó la vacunación. Los hombres que hicieron el servicio militar a partir de 1967 han debido recibir probablemente dosis adicionales de vacuna antitetánica, con lo que bastaría con adecuar o completar su calendario. > Si son mayores de 65 años se recomienda la vacunación antigripal anual y antineumocócica (dosis única) Si se ha recibido una dosis de vacuna antineumocócica antes de los 65 años de edad, se recomienda una dosis adicional a los 5-10 años de la primera al alcanzar esa edad. B) Puesto de trabajo > Hay ocupaciones que representan un riesgo por estar en contacto directo o potencial con material contaminado, como sangre o aguas residuales. Pertenecen a este grupo: personal sanitario, bomberos, basureros, limpiadoras, policías y veterinarios entre otros. > Otras ocupaciones conllevan el riesgo de enfermar o constituir fuente de infección (gripe, TBC, hepatitis A y B, meningitis, sarampión, rubéola, parotiditis, varicela): educadores, trabajadores de instituciones cerradas, manipuladores de alimentos, etc. C) Lugar de residencia > En cuanto al lugar donde se vive, además de las endemias propias del país, hay que tener en cuenta el entorno y condiciones ambientales que rodean al individuo (el vivir en el campo o en condiciones de hacinamiento). > Si se viaja a países exóticos o no exóticos pero con endemias de determinadas enfermedades prevenibles con vacunas conviene la revisión del estado vacunal, así como la inmunización si procede. 69 5 D) Estado de salud > Un factor a considerar y que es de vital importancia es el estado de salud de la persona a vacunar. Se deberá valorar si estamos ante un individuo sano, con tratamientos que aconsejen retrasar la vacunación, inmunodeprimido, paciente con insuficiencia renal en diálisis, etc. > Es aconsejable la vacunación específica a personas expuestas a conductas de riesgo (promiscuas sexuales, drogodependientes, homosexuales, etc.) Principales vacunaciones recomendadas en el adulto > Tétanos-difteria > Gripe > Neumococo > Hepatitis B > Hepatitis A > Triple vírica (sarampión, rubéola, parotiditis) > Varicela > Otras Tétanos-Difteria (TD) Dependerá nuestra actuación de la edad del paciente y existencia de vacunación previa o no. Se recomienda la vacunación completa en adultos mayores de 50 años con antecedentes negativos o inciertos de vacunación (3 dosis). > 1ª dosis: en la fecha elegida > 2ª dosis: un mes después de la primera > 3ª entre 6 y 12 meses después de la 2ª > Recuerdo cada 10 años. 70 U N I DA D D I D ÁC T I C A Vacunación incompleta td En el caso de que tuviera una vacunación incompleta, no es necesario reiniciar la pauta sino completar las dosis. Este cuadro es significativo para establecer las pautas según dosis administradas con anterioridad: Dosis previas Supuesto Dosis a aplicar 1 dosis Mas de 1 mes desde la dosis Poner 2 dosis con intervalo de 6 meses, mas 1 dosis de recuerdo a los 10 años 2 dosis Si mas de 6 meses desde la 2ª dosis Poner una dosis, mas un recuerdo a los 10 años Mas de 10 años desde la ultima dosis Poner una dosis 3 ó mas dosis Menos de 10 años desde la ultima dosis ¡Ninguna! recuerda: Grupos de riesgo para td > Mayores de 65 años Administrar dosis de recuerdo cada 10 años > Institucionalizados > Agricultores y ganaderos > ADVP, conductas de riesgo > Enfermos de alto riesgo > Viajeros internacionales > Inmigrantes A través del Programa de Examen de Salud para mayores de 65, se ha captado a la gran mayoría de estas personas; no obstante, si en el transcurso de la actividad enfermera se detecta a alguna persona incluida en alguno de estos grupos de riesgo, hay que investigar si están correctamente inmunizados y si no es así, proceder a efectuar la vacunación. 71 5 Gripe Con carácter anual se realizan campañas de vacunación antigripal. Se inicia en Octubre y se concluye en Diciembre, dado que la enfermedad se suele presentar entre los meses de Enero y Marzo. Es poco frecuente encontrar casos antes de esas fechas. Cada año se vacunan mayor numero de personas. No esta contraindicada en el embarazo y está especialmente recomendada a partir del segundo trimestre, si este coincide con las fechas de la campaña vacunal. Puede, sin embargo, administrarse en el primer trimestre, y es obligado hacerlo si coexiste alguna circunstancia que aumenta el riesgo de sufrir la infección gripal o sus complicaciones (por ejemplo, embarazada cardiópata) Debemos tener en cuenta que al estar cultivada en embrión de pollo, no deberá administrarse a aquellas personas que hayan sufrido una reacción anafilactica como consecuencia de su sensibilización al huevo. Aunque la vía de elección es la IM, si el paciente esta en tratamiento con anticoagulantes, se utilizará la vía subcutánea para evitar hemorragias y hematomas. Gripe Una sola dosis IM entre octubre y noviembre A embarazadas a partir del 2º trimestre No administrar en alérgicos al huevo Poner subcutánea en personas con tratamiento ACO (tratamiento con anticoagulantes) Grupos de riesgo para la gripe Las personas susceptibles de vacunación antigripal son: personas mayores de 60-64 años (según comunidades autónomas), menores de esta edad pero con patología crónica cardiovascular, respiratoria, renal, metabólica, cáncer, inmunodeprimidos y otras que puedan agravarse con la enfermedad.. En el grupo de potencialmente transmisores, están los cuidadores, sanitarios, y personal docente, cuidadores en guarderías y geriátricos. También cualquier adulto que conviva con personas incluidas en los grupos de riesgo y con niños. 72 U N I DA D D I D ÁC T I C A Enfermedad neumocócica El neumococo es la causa más común de neumonías y puede producir también meningitis y sepsis. En las personas mayores alcanza una mortalidad de entre el 10 y el 30 %. También provoca infecciones menos importantes como otitis y sinusitis. La protección adecuada se obtiene con una sola dosis, La revacunación no se recomienda de forma rutinaria, solo estaría indicada en: > Personas mayores de 64 que recibieron primera dosis antes de dicha edad por indicación especifica (2ª dosis a los 5-10 años de la 1ª). > Personas con alto riesgo de infección grave, como síndrome nefrótico, asplenia, fallo renal, u otras condiciones de inmunosupresión (2ª dosis a los 3-5 años de la 1ª). Grupos de riesgo de enfermedad neumocócica Los grupos a los que se recomienda dicha inmunización son: > Inmunodeprimidos con riesgo de infección grave neumocócica y de las complicaciones derivadas de ella por padecimiento de enfermedades crónicas. > Infectados por VIH. > Personas mayores de 64 años residentes en instituciones. Dicha vacuna se debe hacer coincidir con la vacunación antigripal, según las recomendaciones de la Consejería de Salud. 73 5 Triple vírica En nuestro medio la carga de estas enfermedades no es importante debido a la vacunación generalizada en la edad infantil; sin embargo la inclusión de esta vacuna en el adulto en determinadas circunstancias forma parte de estrategias para mantener la escasa frecuencia de las mismas, evitar la rubéola congénita y /o intentar reducir al máximo su morbilidad residual. Es suficiente 1 dósis, aunque se recomienda una segunda, con un intervalo mínimo de 4 semanas entre ambas. La Vacuna Triple Vírica (contra sarampión, rubéola, parotiditis) en la edad adulta estaría indicada en situaciones especificas: > Personas nacidas después de 1966 que no hayan sido previamente vacunados ni padecido las enfermedades. > Mujeres en edad fértil con serología negativa que no estén embarazadas (deben evitar la gestación durante tres meses después de la vacuna). > Inmigrantes de países donde la vacuna no este implantada de forma sistemática, viajeros a países endémicos, cooperantes de ONG y personas expuestas a un contagio confirmado, todos ellos sin no han padecido las enfermedades ni están previamente vacunados. La inmunidad se adquiere con una sola dosis, aunque se pueden administrar dos dosis de vacuna separadas por un intervalo de 28 días. Está contraindicada en personas con anafilaxia previa al huevo, embarazadas e inmunodeprimidos. 74 U N I DA D D I D ÁC T I C A Hepatitis B En la actualidad es una vacuna sistemática en nuestra población infantil, existiendo las siguientes pautas de administración desde al año 1995: > Al nacer a los 2 y a los 6 meses. Si la madre es seropositiva para la hepatitis B, la 1ª dosis al nacimiento debe acompañarse de la inyección en un lugar diferente de 0´5 cc. de gammaglobulina específica anti-hepatitis B. En este caso además, la 2ª dosis se administrará al mes de edad y la 3ª como en la pauta anterior a los 6 meses. En cualquiera de las dos circunstancias, el intervalo entre las dos primeras dosis no debería ser mayor de 4 meses. > Vacunación de los niños y niñas a los 12 años de edad con pauta de 0,1 y 6 meses. La vacunación a los 12 años se dispuso que se mantuviese desde el año 1995 hasta que la cohorte de niños nacidos en ese año alcanzasen dicha edad, es decir hasta el año 2007. A partir de entonces, la vacunación sistemática solo se realizará con la pauta que comienza al nacimiento. Fuera de los primeros meses, deben vacunarse todos aquellos niños, adolescentes o adultos que no se hubieran vacunado antes con pauta de 0, 1 y 6 meses y en particular los grupos de riesgo como personal sanitario, cuerpos de seguridad del estado como personal sanitario, convivientes con portadores o enfermos hemodializados y trasplantados, receptores frecuentes de hemoderivados, personas expuestas a conductas de riesgo, viajeros y otros. Hepatitis B Adultos que deben vacunarse: > Adolescentes nacidos antes del 1/1/1995 > Adultos en grupos de riesgo: • Personal sanitario, cuerpos de seguridaddel estado. • Convivientes con portadores o enfermos • Hemodializados y trasplantados • Receptores frecuentes de sangre • promiscuos sexuales • Viajeros • ADVP, etc. 75 5 Hepatitis A Para la prevención de esta enfermedad se requiere una dosis inicial y otra de recuerdo a los 6-12 meses por vía IM. La 1ª se administrará a partir del primer año de edad. La prevención comienza por extremar medidas higiénicas en la manipulación y preparación de los alimentos, higiene personal, lavado de manos con frecuencia y siempre que se utilice el cuarto de baño, lavar los alimentos que se vayan a consumir en crudo, como hortalizas y frutas y no tomar moluscos crudos si existe sospecha de contaminación. El saneamiento de las aguas para el consumo humano así como el tratamiento adecuado de aguas residuales han determinado que disminuya la incidencia de la enfermedad en los países desarrollados. Esta vacuna no esta indicada de forma general en nuestro medio a toda la población, ya que la enfermedad es prevenible mediante adecuadas medidas higiénicas y ambientales y tiene una baja incidencia, que justifica su indicación en casos concretos: > Contactos directos de personas infectadas > Viajeros a zonas endémicas > Personal de guarderías y manipuladores de alimentos > Trabajadores de laboratorios o en contacto con aguas residuales o materias fecales > ADVP Varicela Actualmente está incluida en los calendarios de vacunación infantil. Al ser una enfermedad más grave en adolescentes y adultos, y mucho más grave en inmunodeprimidos, se recomienda la vacunación con dos dosis (0, 1-2 meses) en adultos no vacunados y con historia de varicela negativa y mujeres en edad fértil seronegativas. La transmisión de varicela es frecuente en los hospitales, por lo que está especialmente recomendada en los trabajadores sanitarios susceptibles, principalmente en los que puedan estar en contacto con personas con alto riesgo de complicaciones graves: > Neonatos prematuros nacidos de madres susceptibles > Prematuros de menos de 28 semanas de gestación o peso < 1000 gr. > Mujeres embarazadas > Personas inmunodeprimidas 76 U N I DA D D I D ÁC T I C A La vacuna es útil en la profilaxis postexposición, pero debe administrase antes de las 72 horas del contacto. El cribaje sexológico prevacunal del personal sanitario con antecedentes negativos o inciertos se considera costo-efectivo. Otras > Tos ferina > Rabia > Meningocócica AC y ACYW135 > Fiebre amarilla > Fiebre tifoidea Estas otras vacunas están indicadas sólo para las personas que por su actividad profesional estén expuestas o puedan trasmitir la enfermedad. En el caso de la tos ferina, se recomienda revacunar a los profesionales sanitarios, docentes o de otro tipo que vayan a estar en contacto con niños susceptibles ya que ni la vacunación previa ni la enfermedad producen inmunidad permanente. Las demás, solo en el caso de trabajadores de laboratorios que manipulen los gérmenes o productos que los contengan o bien los viajeros a países donde estas enfermedades sean endémicas. La vacuna frente a meningococo ACYW135 es exigida por las autoridades de Arabia Saudi a las personas que realizan su peregrinación a La Meca y Medina. 77 5 Durante el embarazo La vacunación durante el periodo de gestación se plantea cuando la mujer es susceptible a la infección y el riesgo de contraerla es elevado, la enfermedad supone un grave riesgo para la madre o el feto o existe interés de proteger al feto o recién nacido (inmunización trans placentaria. En caso necesario debe inmunizarse con vacunas de virus inactivados, bacterianas, de toxoides o con vacunas de fracciones. Una excepción la constituye la vacuna antipolio oral con virus vivos atenuados, la cual puede prescribirse cuando la posibilidad de exposición materna inmediata sea muy alta, puesto que el riesgo teórico de infección del feto por los virus vacunales es muy inferior al de la infección materna por los virus salvajes. La vacunación debe decidirse sobre la base de comparación entre riesgos y beneficios y salvo excepciones como la antigripal inactivada o la antitetánica, debe realizarse a partir de las 16 semanas de la gestación, es decir, durante el 2º y 3er trimestre. Las vacunas parenterales con virus vivos atenuados (sarampión, rubéola, parotiditis y varicela) están contraindicadas desde un mes previo al embarazo y durante la totalidad del mismo. La vacuna BCG, vacuna de virus vivos atenuados, también está contraindicada durante todo el embarazo. VACUNAS INDICADAS Td y gripe (virus inactivados) RIESGO DE EXPOSICION Hepatitis A hepatitis B, meningocócica, neumocócica, polio inactivada, rabia. CONTRAINDICADAS Triple vírica, varicela, BCG Mujer en edad fértil La mujer en edad fértil debe estar vacunada como cualquier adulto. Si planifica el embarazo, debe buscar protección contra las posibles complicaciones en el feto, como consecuencia de padecer enmfermedades inmunoprevenibles.. En caso de no estar inmunizada previamente, las vacunas recomendadas son: > Triple vírica y varicela (dos dosis separadas 28 días) > Hepatitis B, Td y gripe (estacional) 78 UNIDAD D IDÁCTICA 6 registro e informatización de la Actividad Vacunal Lucía Padilla López. Enfermera Distrito Aljarafe. U N I DA D D I D ÁC T I C A Registro del proceso vacunal E l registro de la actividad vacunal es imprescindible para garantizar la continuidad de los calendarios de vacunación. Las vacunas administradas deben ser registradas en el programa informático disponible y en el documento del usuario, carné de vacunaciones. La mayoría de las CC.AA mantienen un registro informatizado de vacunas. En nuestra CC.AA disponemos de la Historia de Salud Digital y el Módulo de Vacunas DIRAYA. Ya que aún no está disponible el módulo de explotación de datos vacunales de DIRAYA, los Distritos utilizan otros programas informáticos (EVAC por ejemplo) de forma simultánea o como alternativa para la evaluación de datos de coberturas, identificación y captación de los niños que no han acudido a la vacunación. Administrar la vacuna y dejar pendiente el registro para otra ocasión es una fuente de posibles errores posteriores. Se hace imprescindible el registro en el documento del usuario. Ante la duda, es mejor considerar a un individuo como no vacunado y estimar como dosis recibidas aquellas debidamente documentadas. Dado que la vacunación se puede recibir desde cualquier centro, la utilización del registro de vacunas de la Historia de Salud Digital DIRAYA facilita la continuidad del calendario en la CC.AA de Andalucía. 81 6 Datos a registrar Datos de identificación: Nombre y apellidos, sexo y fecha de nacimiento. Domicilio, teléfono, localidad. NUSS y/o NUHSA. Centro de Atención Primaria. Datos de la vacuna: Vacuna administrada, laboratorio, lote, fecha de administración, lugar anatómico. Datos del profesional: Identificación del profesional y del centro de vacunación. Contraindicaciones: Se anotarán las de carácter permanente y la patología que motiva la contraindicación. Reacciones Adversas: Fecha de la reacción, vacunas administradas, tipo de reacción, síntomas, tiempo transcurrido tras la administración y duración de la misma. En caso de pérdida del documento vacunal, debería de realizarse otro con los datos de la historia clínica, identificando este nuevo registro como duplicado para evitar futuros errores. El registro nominal y poblacional en la base de datos del sistema informático utilizado tiene como función principal el seguimiento y mejora constante de las coberturas vacunales del área de su competencia, ZBS, Distritos…. Un registro centralizado permite obtener datos globales de la vacunación de la población. 82 U N I DA D D I D ÁC T I C A Ventajas del registro > Permite el seguimiento individual del estado de vacunación. > Facilita la captación activa desde el inicio. > Permite recordar a los familiares o al interesado las dosis pendientes de recibir. > Permite localizar la población de riesgo, es decir, grupos de población que presentan coberturas bajas. > Permiten el acceso a la información a los profesionales sanitarios. > Facilitan identificar lotes de vacunas administradas. > Permite obtener certificados individuales del estado vacunal. Es conveniente reseñar que en el programa de vacunaciones están implicados profesionales de distintas áreas y para todos ellos es importante que el sistema de registro vacunal utilizado garantice la obtención de los datos necesarios para conseguir un programa de vacunaciones de alta calidad. Registro de vacunas en Diraya: 1) Acceso: > A través del Módulo de Vacunación: Control de acceso: Nombre de usuario y contraseña. > A través de la Historia de Salud Digital: doble clic en icono del programa de vacunas, representado por una jeringuilla. 83 6 2) Incluir un usuario en el programa de vacunas: > Pulsar con botón derecho en el árbol de la Hª denominado programas de salud > Seleccionar la opción detalles. > Seleccionar el programa a asociar y pulsar aceptar. > En la zona superior derecha de la Hª aparecen los iconos de los programas asociados, al que se ha añadido el icono de la jeringuilla, que representa el programa de vacunas, a través del cual accederemos al módulo de vacunas. 84 U N I DA D D I D ÁC T I C A 3) Vacunar a un usuario: > Hacer doble clic en icono del programa de vacunas. 85 6 > Aparecen varias pestañas: • Vacunación: aparecen las vacunas administradas • Calendarios Asociados: vemos el calendario asociado, y si no lo tiene podemos asociarle uno. • Vacunaciones aisladas: si se aplica vacuna aislada, sin asociar calendario. 86 U N I DA D D I D ÁC T I C A > Asociar nuevo calendario: se muestran los calendarios vigentes en el centro. 87 6 > Seleccionar calendario y referenciarlo a la fecha de nacimiento o a la fecha de la primera dosis. > Vacunar en forma de gráfico, al pulsar la jeringuilla de la izquierda de la pantalla. > Vacunar en modo detalle, al pulsar icono en forma de hoja de la parte derecha de la pantalla. > Pulsar sobre la casilla de la vacuna a administrar, botón derecho, seleccionar laboratorio y lote. > Aceptar (Aplicar cambios: SI) y queda registrada la vacuna para la dosis seleccionada. 88 UNIDAD D IDÁCTICA 7 estrategias de vacunación en colectivos de Riesgo Joaquina Calero Romero. Trabajadora Social Distrito Aljarafe. L U N I DA D D I D ÁC T I C A a reducción de las desigualdades en salud implica crear condiciones de igualdad de oportunidades, llevando las diferencias en salud existentes al más bajo nivel posible. Promover un cuerpo de conocimientos sobre enfoque, factores, condiciones y abordajes de riesgo, relacionando el enfoque de riesgo, con el estado de salud, morbilidad y los determinantes en salud. Entendiendo el riesgo en salud como la probabilidad de que ocurra una enfermedad complicación de la misma o de muerte, según la OMS el enfoque de riesgo sería el método clínico-epidemiológico de abordaje del riesgo, de sus factores y de sus condicionantes tanto individuales como colectivos. El abordaje de riesgo dirige la atención hacia el niño como un todo y no sólo hacia la causa mórbida de base. El personal de salud evalúa e identifica problemas o signos de enfermedad, incluyendo un fuerte componente de EPS destinado a fortalecer la capacidad de cuidar adecuadamente al niño, administrar el tratamiento necesario y a prevenir desencadenantes y factores de riesgo de enfermedad futura. El enfoque de riesgo incluye, en una perspectiva integrada, al individuo, la familia y la comunidad, hogar, escuela y otros entornos de desarrollo del niño, así como las condiciones de riesgo: > El modo de la sociedad o comunidad y el estilo de vida de los individuos. > El medio ambiente. > Factores genéticos biológicos, hereditarios. > Accesibilidad y disponibilidad de los Servicios de Salud. Existen unas características inherentes o no al hombre y su entorno que aumenta la posibilidad de sufrir una enfermedad, serían los factores de riesgo: Problema socio-familiar debido a: > Bajo nivel de instrucción. > Bajo nivel económico. (< del 50% del SMI). > Falta de habilidad para afrontar situaciones conflictivas. > Hábitos adictivos de los padres. > Relaciones conflictivas: malos tratos, carencias afectivas. > Minorías étnicas con problemas de integración. > Viviendas (infraviviendas, hacinamiento, insalubridad). > Problemas de accesibilidad a los servicios. > Situaciones de marginación social, mendicidad, delincuencia, prostitución, etc. 91 7 En el programa materno-infantil además de los factores de riesgo anteriormente descritos señalaremos: > Mujer con minusvalía psíquica o enfermedad mental. > Embarazo de adolescente < de 18 años. > Embarazo no deseado y rechazado llevado a término. > Embarazada con enfermedad infectocontagiosa grave. (TBC,VIH, etc) > Gestante con sobrecarga por cuidados familiares. > Recién nacido no aceptado (problemas de salud). > Recién nacido prematuro. > Parto múltiple. Destacaremos en el programa infantil estos factores de riesgo: > Menor con maltrato (abandono, agresión física,psíquica y o sexual). > Menor con enfermedades que afecten gravemente a su desarrollo e integración social. > Menor con minusvalía física, psíquica o sensorial. > Menor con familia con alta movilidad, feriantes, vendedores ambulantes, temporeros, inmigrantes). > Menores con absentismo escolar. > Accidentes infantiles recurrentes. > Padres con creencias contrarias a las vacunas e intervenciones sanitarias. > Menores con familia monoparental sin ayuda ni apoyo social. Como estrategia de reducción de la morbimortalidad, la OMS recomienda la vacunación infantil, en nuestro Sistema de Salud se materializa en distintos Programas, el programa de vacunas y el de Salud Escolar. La actividad principal de estos programas es la captación de la población infantil objeto de vacunación, Para establecer una metodología práctica vamos a clasificar esta estrategia en: 92 U N I DA D D I D ÁC T I C A Captación activa Incluir precozmente al Recién Nacido en el programa de Atención al Niño Sano antes del 10º día de vida y una primera visita de control programado a nivel ambulatorio antes del primer mes de vida. Se realizarán actividades dirigidas a identificar a los Recién Nacidos con residencia en la ZBS e incluirlos en el programa poniendo especial énfasis en la población de riesgo y ZNTS. (1) La población diana a la que va dirigida esta captación sería niños de 0 a 14 años de la ZBS. Se hará: > EPS individual, grupal a los padres. > Se cruzaría los listados de RN de la ZBS, con el de metabolopatías. > Conocer la población diana a la que va dirigido el programa (niños de 0- 14 años) > Visita puerperal a la madre y RN. > Listado de niños escolarizados. > Carteles informativos en el Centro de Salud, colegios etc. > Folletos informativos. > Actividades de promoción de salud en la comunidad. > Otras… Serían estos los profesionales encargados de que esta captación sea productiva: > La matrona. > Enfermeras de familia. > Pediatras. > Médico de familia. > Trabajador Social. > Otros profesionales del Centro de Salud. > Profesionales de educación. > Servicios sociales. > Otras Instituciones de la comunidad. 93 7 Captación Tardía La identificación de los niños < de 15 años no captados con anterioridad, prestando especial atención a las ZNTS, familias en riesgo social y niños absentistas. Desde los Centros de Salud se captarían desde: > Programa de vacuna. > Programa de Niño Sano. > Programa de Salud Escolar. > Consultas, Servicios de Urgencias, etc. > Cualquier otro servicio. Los profesionales e Instituciones encargadas de que esto se lleve a cabo serían: > Profesionales del Centro de Salud. > Profesionales de los Servicios Sociales. > Profesionales del Sistema Educativo. > CIM. > Otras Instituciones de la comunidad. > Otros. Conclusiones La estrategia de riesgo en la Atención Socio-Sanitaria con carácter sistémico propiciará: > Una disminución de la morbimortalidad. > Una reducción de las desigualdades en salud. > La mejoría en la calidad de vida. > Responde a las necesidades de los Servicios de Salud. > Favorece la accesibilidad y la equidad. > Garantiza un efecto importante sobre la salud del niño y una relación favorable entre el costo y la efectividad en salud. 94 U N I DA D D I D ÁC T I C A (1) Zona con necesidad de Transformación social (ZNTS) Zonas que en base a una serie de indicadores tienen un menor nivel de desarrollo social y económico que los municipios en los que se encuentran, es decir, serían aquellos espacios urbanos, claramente delimitados, en cuya población concurren situaciones estructurales de pobreza grave y marginación social, y en los que se aprecian problemas en las siguientes materias: > Vivienda. > Elevado índice de absentismo y fracaso escolar. > Altas tasas de desempleo. > Deficiencias higiénico-sanitarias. > Fenómeno de desintegración social. El III Plan Andaluz de Salud como instrumento director de las políticas sanitarias en la comunidad andaluza define: > Objetivo 20 (desarrollar una política de reducción de desigualdades sociales en salud, potenciando las intervenciones intersectoriales en el ámbito local). > Objetivo 21 (actuación preferente a las personas en situación de especial riesgo de exclusión social vulnerabilidad ante la enfermedad). Contrato Programa 2005–2008 (SAS / Distritos ) punto 2.1. “Desarrollar las estrategias en salud en Zonas con Necesidades de Transformación Social”: Son los Distritos de Atención Primaria los que han de diseñar los objetivos y estrategias que favorezcan la atención integral socio-sanitaria de personas en especial riesgo y exclusión social o vulnerabilidad ante la enfermedad. Desde la Dirección General de Asistencia Sanitaria. Se señalan unos elementos que son claves en al vertebración de la estrategia de salud que se vayan a utilizar. Atención a la familia La unidad de análisis e intervención intersectorial debe ser la familia y /o núcleo de convivencia, evitando considerar al individuo como ente aislado. Teniendo en cuenta los distintos tipos de familias: Familias en situación de Marginación, Familias en situación de Vulnerabilidad y Familias en situación de Normalidad. 95 7 Trabajo intersectorial Establecimiento de equipos conjuntos estables para el seguimiento de los proyectos. Definiendo la cooperación interinstitucional en los niveles que ha de producirse y la utilización desde todos los niveles de estrategias básicas de coordinación y estrategias de riesgo. Continuidad de la atención Enfatizar la importancia de la continuidad en todos los niveles de la atención sanitaria, así como su seguimiento. Atención en los diferentes entornos En la atención a las familias de las ZNTS hay que contemplar todos los posibles entornos en los que desarrollan su convivencia. Siendo indispensable una intervención preactiva. La interdisciplinariedad y el compromiso de los profesionales El entorno en el que desempeñan su labor los profesionales es difícil. Resulta indispensable la visión del trabajo en equipo para garantizar la eficacia de las actuaciones, así como el reconocimiento de este trabajo diferenciado y la contemplación de estas actividades entre los objetivos priorizados por la organización. 96 U N I DA D D I D ÁC T I C A Relación con otros planes de la Junta de Andalucía Enmarcar el trabajo de salud en los planes de la Junta de Andalucía. Enfoque de Género Por motivos socioculturales, económicos y educativos, es el colectivo mujer el que experimenta mayores diferencias, con niveles más bajos de salud respecto al colectivo hombre. La reducción de las desigualdades en salud Lo cual implica crear igualdad de oportunidades para la salud y llevar las diferencias en salud existentes al más bajo nivel posible. Hay que mejorar las condiciones de vida y de trabajo, dar elementos a las personas y las familias para adoptar estilos de vida más saludables, descentralizar el poder y la toma de decisión y hacer accesible los cuidados a todos. 97 7 UNIDAD D IDÁCTICA 8 procedimiento y gestión de Vacunas Mª Carmen Zambrana Cayuso. Farmacéutica del Distrito Aljarafe. U N I DA D D I D ÁC T I C A Recomendaciones y pautas de actuación de los profesionales sanitarios implicados Fichas técnicas y administración simultánea de vacunas Fichas técnicas La ficha técnica es el documento oficial aprobado por las autoridades sanitarias en el que se recoge toda la información y técnica necesaria de cada vacuna. En importante que los profesionales sanitarios que participan en el proceso vacunal conozcan los principales aspectos de cada vacuna y tengan acceso a estas fichas técnicas para cualquier consulta que estimen necesaria. Vacunas antitetánicas y antidiftericas de adultos Contienen toxoide diftérico, toxoide tetánico y tres antígenos de pertussis purificados (toxoide pertúsico, hemaglutinina filamentosa y pertactina), absorbidos en hidróxido o fosfato de aluminio. Está indicada en la inmunización activa frente a tétanos y difteria, en niños de 7 años de edad en adelante y en adultos. Esta vacuna se puede utilizar para la vacunación primaria en personas no vacunadas previamente frente a tétanos y difteria. Se puede utilizar para completar el ciclo primario de vacunación en personas que no completaron el mismo antes de los 7 años. También se puede utilizar como dosis de recuerdo en los casos en los que se haya completado el ciclo de vacunación primaria. La vacuna se puede utilizar en caso de heridas como profilaxis frente al tétanos y como dosis de recuerdo frente a la difteria. Preparados comerciales: > Anatoxal Tedi – Berna Biotech > Diftavax – Aventis Pasteur Msd > Ditanrix – Glaxosmithkline > Td Adultos - Leti 101 8 Vacunas antihaemofilus influenzae tipo b En España se comercializan dos vacunas individuales frente a Haemophilus influenzae tipo B. Una de ellas es una vacuna de polisacáridos (polisacárido PRP) conjugada con proteína de toxoide tetánico. La otra es una vacuna de oligosacáridos conjugados con proteína mutante atóxica de toxina difterica CRM-197. También se comercializan las vacunas tetravalente, pentavalentes y hexavalente en la que aparece la vacuna frente a Haemophilus influenzae combinada con difteria, tétanos y tos ferina (tetra), IPV (penta) y hepatitis B (hexa). En todas ellas, el antígeno es el polisacárido PRP. Esta indicada en la vacunación primaria de niños a partir de 2 meses de edad incluidos en algunos de los siguientes grupos: > Niños con asplenia, anemia falciforme o inmunodeficientes. > Niños infectados con HIV asintomáticos o sintomáticos. > En aquellas situaciones que determinen las Autoridades sanitarias correspondientes. Preparados comerciales: > Hiberix – Glalxosmithkline > Hibtitter – Wyeth Pharma Vacunas antimeningocócicas Contienen polisacáridos conjugados meningocócicos del grupo C. Estan indicadas en la inmunización activa de niños desde los 2 meses de edad, adolescentes y adultos para la prevención de enfermedades invasivas producidas por Neisseria meningitidis del serogrupo C. Preparados comerciales: 1 02 > Meningitec – Wyeth Farma > Menjugate – Esteve > Neis Vac – Baxter > Menivact – Sanofi Pasteur Msd U N I DA D D I D ÁC T I C A Vacunas DTPa DTPa / difteria, tétanos y tos ferina acelular infantil Contiene toxoide diftérico, toxoide tetánico y tres antígenos de pertussis purificados (toxoide pertúsico, hemaglutinina filamentosa y pertactina), absorbidos en hidróxido de aluminio. Está indicada para la inmunización primaria activa frente a la difteria, tétanos y tos ferina en niños, a partir de los 2 meses de edad hasta los 7 años. (Según pauta de calendario oficial de vacunación) Está indicada como dosis de recuerdo en niños que han sido previamente vacunados con tres o cuatro dosis de vacuna DTPa o de vacuna DTPe/w. Preparados comerciales: > Infanrix (Glaxosmithkline) DTpa / difteria, tétanos y tos ferina acelular adultos Contiene toxoide diftérico, toxoide tetánico y tres antígenos de pertussis purificados (toxoide pertúsico, hemaglutinina filamentosa y pertactina), absorbidos en hidróxido y fosfato de aluminio. Está indicada para la vacunación de recuerdo frente a difteria, tétanos y tos ferina a partir de 4 años de edad. No está indicada para la inmunización primaria. Preparados comerciales: > Boostrix (Glaxosmithkline) 103 8 Vacuna polio inyectable En España se comercializa tan solo una vacuna individual frente a la polio. Se trata de la vacuna inyectable (Salk). También se comercializan las vacunas pentavalentes y hexavalente en la que aparece la vacuna frente a la polio combinada con difteria, tétanos, tos ferina e Hib (penta) y hepatitis B (hexa). Contiene virus inactivados de la polio tipos I, II y III. La vacuna inactivada antipoliomielítica esta indicada en la profilaxis activa de la poliomielitis en lactantes, niños y adultos. Preparados comerciales: > Vacuna Antipoliomielitica – Berna Biotech Vacunas penta y hexavalentes DTPa – Hib – VPI / difteria, tétanos, tos ferina, Haemophilus influenzae, poliomielitis Salk (PENTAVALENTE) Contiene toxoide diftérico, toxoide tetánico, tres antígenos de Bordetella pertussis purificados (toxoide pertúsico, hemaglutinina filamentosa y pertactina) adsorbidos en sales de aluminio. Contiene tres tipos de virus de la polio inactivados (tipo 1: cepa Mahoney; tipo 2: cepa MEF-1; tipo 3: cepa Saukett) y contiene el polisacárido capsular poliribosil-ribitol-fosfato (PRP) purificado de Haemophilus influenzae tipo b (Hib), unido de forma covalente al toxoide tetánico. Está indicada para la inmunización activa de todos los lactantes a partir de los 2 meses de edad frente a difteria, tétanos, tos ferina, poliomielitis y Haemophilus influenzae tipo b. También está indicada como dosis de recuerdo, en el segundo año de vida, en niños previamente inmunizados con antígenos DTP, polio y Hib. Preparados comerciales: 1 04 > Infanrix – Ipv – Hib – Glaxosmithkline > Pentavac – Sanofi Pasteur Msd U N I DA D D I D ÁC T I C A DTPa – Hib – VPI – HB / difteria, tétanos, tos ferina, Haemophilus influenzae, poliomielitis Salk, hepatitis B (HEXAVALENTE) Contiene toxoide diftérico, toxoide tetánico, tres antígenos de Bordetella pertussis purificados (toxoide pertúsico, hemaglutinina filamentosa y pertactina) adsorbidos en sales de aluminio. Contiene tres tipos de virus de la polio inactivados (tipo 1: cepa Mahoney; tipo 2: cepa MEF-1; tipo 3: cepa Saukett) y contiene el polisacárido capsular poliribosil-ribitol-fosfato (PRP) purificado de Haemophilus influenzae tipo b (Hib), unido de forma covalente al toxoide tetánico y el antígeno de superficie del virus de la hepatitis B recombinante. Está indicada para la vacunación primaria y de recuerdo de niños, frente a difteria, tétanos, tos ferina, hepatitis B, poliomielitis y la enfermedad causada por Haemophilus influenzae tipo b. Preparados comerciales: > Infanrix Hexa – Glaxosmithkline Vacuna triple vírica Sarampión, rubéola, parotiditis No se comercializan en España vacunas individuales frente a estas tres enfermedades. Las combinaciones que podemos encontrar son las siguientes: Triple vírica / sarampión, rubéola, parotiditis Contiene virus vivos atenuados del sarampión, parotiditis y rubéola. Está indicada para la inmunización activa de niños a partir de 12 meses de edad, adolescentes y adultos frente al sarampión, parotiditis y rubéola. Preparados comerciales: > Priorix – Glaxosmithkline > Vacuna Triple Msd - Sanofi Pasteur Msd 105 8 Vacunas antihepatitis a y b En España se comercializan vacunas frente a la hepatitis A, hepatitis B y combinada hepatitis A+B. También se comercializa la vacuna hexavalente en la que aparece la vacuna frente a la hepatitis B combinada con difteria, tétanos, tos ferina, Hib y polio. HA / hepatitis A Contiene virus atenuados de la hepatitis A. Está indicada para la inmunización activa frente a la infección por el virus de la hepatitis A, en personas en riesgo de exposición al VHA. Existen dos presentaciones, infantil y de adultos. La de adultos contiene la doble concentración de antígeno que la infantil. La presentación EPAXAL es única, tanto para adultos como para niños. Preparados comerciales: > Havrix 720 (Infantil) – Glaxosmithkline > Havrix 1440 (Adultos) – Glaxosmithkline > Vaqta 25 (Infantil) – Sanofi Pasteur Msd > Vaqta 50 (Adultos) – Sanofi Pasteur Msd > Epaxal – Berna Biotech HB / hepatitis B Contiene antígeno de superficie de la hepatitis B recombinante absorbido. Está indicada para la inmunización activa frente a la infección por el virus de la hepatitis B, en personas en riesgo de exposición al VHB. Se puede esperar que mediante la inmunización también se prevenga la hepatitis D, dado que la hepatitis D (causada por el agente delta) no se presenta en ausencia de infección de hepatitis B. Existen tres presentaciones, infantil, de adultos y especifica para pacientes con insuficiencia renal y dializados (adultos). La de adultos contiene la doble concentración de antígeno que la infantil. La específica para dializados contiene una mayor carga antigénica que la de adultos. 1 06 U N I DA D D I D ÁC T I C A Preparados comerciales: > Engerix B 10 (Infantil) – Glaxosmithkline > Engerix B 20 (Adultos) - Glaxosmithkline > Fendrix (Dialisis) - Glaxosmithkline > Hbvaxpro 5 (Infantil) – Sanofi Pasteur Msd > Hbvaxpro 10 (Adultos) – Sanofi Pasteur Msd > Hbvaxpro 40 (Dialisis) – Sanofi Pasteur Msd HA+B / hepatitis A+B Contiene antígeno de superficie de la hepatitis B recombinante absorbido y virus atenuados de la hepatitis A. Está indicada para la inmunización activa frente a la infección por el virus de la hepatitis A y hepatitis B, en personas en riesgo de exposición al VHA y VHB. Se puede esperar que mediante la inmunización también se prevenga la hepatitis D, dado que la hepatitis D (causada por el agente delta) no se presenta en ausencia de infección de hepatitis B. Existen dos presentaciones, infantil y de adultos. Al ser necesarias 3 dosis para la inmunización frente a la hepatitis B y tan solo dos para la inmunización frente a la hepatitis A, esta vacuna contiene la misma carga antigénica frente a la hepatitis B que las dosis individuales y una menor carga antigénica frente a la hepatitis A que las dosis individuales, pero al utilizarse tres dosis frente a la hepatitis A, se consigue el mismo efecto protector. Preparados comerciales: > Twinrix Pediatrico – Glaxosmithkline > Twinrix Adulto - GlaxosmithklineVacuna 107 8 Antivaricela Contiene virus de varicela zoster atenuados. Está indicada para la inmunización activa frente a la varicela en niños, adolescentes y adultos sanos seronegativos para el virus de la varicela-zoster y que, por lo tanto, tienen riesgo de desarrollar varicela. En el caso de la profilaxis postexposición o de una emergencia médica la vacuna podrá administrarse a sujetos con historia negativa de varicela, siempre bajo estricto control médico. También para la inmunización activa frente a la varicela de pacientes susceptibles de riesgo y sus contactos próximos sanos. Preparados comerciales: > Varilrix – Glaxosmithkline > Varivax – Sanofi Pasteur Msd La vacuna Varilrix está indicada , según ficha técnica, para la inmunización activa frente a la varicela en adultos y adolescentes sanos (≥ 13 años) seronegativos y para pacientes susceptibles de riesgo y sus contactos próximos sanos. La vacuna Varivax está indicada, según ficha técnica, para la inmunización activa para la prevención primaria de la varicela en individuos de edad igual o superior a 12 meses. Vacunas antineumocócicas En España se comercializa una vacuna de polisacáridos frente a 23 serotipos de neumococo y una vacuna de polisacáridos conjugada frente a 7 serotipos. 1) La vacuna de Polisacáridos capsulares purificados de Streptococcus pneumoniae. Contiene antígenos frente a los serotipos 1, 2, 3, 4, 5, 6B, 7F, 8, 9N, 9V, 10A, 11A, 12F, 14, 15B, 17F, 18C, 19A, 19F, 20, 22F, 23F, 33F. Esta vacuna está recomendada para la prevención de neumonías neumocócicas y de infecciones sistémicas neumocócicas producidas por los serotipos incluidos en la vacuna, en sujetos con alto riesgo, a partir de los 2 años de edad: > Pacientes inmunocompetentes con enfermedad crónica (por ejemplo enfermedad cardiovascular, enfermedad pulmonar, diabetes mellitus, alcoholismo, cirrosis, pérdida de fluido cerebroespinal). > Pacientes inmunocomprometidos: asplenia anatómica o funcional (incluyendo pacientes a esplenectomizar), anemia falciforme, enfermedad de Hodgkin, linfoma, mieloma múltiple, insuficiencia renal crónica, síndrome nefrótico y trasplante de órganos. 1 08 U N I DA D D I D ÁC T I C A > Pacientes con infección por HIV asintomáticos o sintomáticos. Debe señalarse que esta vacunación no está indicada en las infecciones recurrentes del tracto respiratorio superior, particularmente la otitis media y la sinusitis. También está incluida como sistemática en los programas de vacunación de adultos de algunas CC.AA. 2) La vacuna neumocócica polisacarídica conjugada, adsorbida contiene antígenos frente a los serotipos 4, 6B, 9V, 14, 18C, 19F y 23F. Está indicada en inmunización activa contra las enfermedades invasivas, (incluyendo sepsis, meningitis, neumonía bacteriémica, bacteriemia), causadas por los serotipos incluidos frente a Streptococcuspneumoniae en niños desde 2 meses hasta 2 años de edad y en niños previamente no vacunados de 2 a 5 años. Preparados comerciales: > Pneumo 23 – Sanofi Pasteur Msd > Prevenar – Wyeth Farma Vacunas antigripales En España se comercializan vacunas frente a la gripe de las siguientes características: virus fraccionados., antígenos de superficie, adyuvadas y de virosomas. Virus fraccionados Contienen virus fraccionados con dos cepas A y una B, siguiendo las recomendaciones anuales de la OMS. Está indicada para la profilaxis de la gripe, especialmente en personas con un mayor riesgo de complicaciones asociadas. Preparados comerciales: > Fluarix – Glaxosmithkline > Mutagrip – Aventis Pharma > Vacuna Antigripal Pasteur – Sanofi Pasteur Msd > Gripavac – Sanofi Pasteur Msd 109 8 Antígenos de superficie Contienen antígenos de superficie inactivados con dos cepas A y una B, siguiendo las recomendaciones anuales de la OMS. Está indicada para la profilaxis de la gripe, especialmente en personas con un mayor riesgo de complicaciones asociadas. Preparados comerciales: > Imuvac – Solvay Pharma > Chiroflu – Esteve Adyuvadas Contienen antígenos de superficie inactivados, con adyuvante MF59, con dos cepas A y una B, siguiendo las recomendaciones anuales de la OMS. Está indicada, según ficha técnica autorizada por la EMEA, para la inmunización activa contra la gripe en las personas ancianas (65 años de edad y mayores), especialmente en los sujetos que corren mayor riesgo de complicaciones asociadas (por ejemplo, pacientes afectados por enfermedades crónicas subyacentes, como diabetes, enfermedades cardiovasculares y respiratorias). Preparados comerciales: > Chiromas – Esteve > Prodogrip – Sanofi Pasteur Msd Virosomas Contienen antígenos de superficie inactivados, con virosomas, con dos cepas A y una B, siguiendo las recomendaciones anuales de la OMS. Está indicada para la profilaxis de la gripe, especialmente en personas con un mayor riesgo de complicaciones asociadas. Preparados comerciales: > 1 10 Inflexal V – Berna Biotech U N I DA D D I D ÁC T I C A Gestión de vacunas Petición: Se realizará al final de cada mes, cumplimentando el modelo específico de petición del Programa de vacunaciones de Andalucía (PVA), Programa de salud escolar (PSE) y otras vacunas. Personal responsable: Farmacéutico A4. Medio de comunicación: Fax o correo interno. Se realizarán las previsiones ajustadas al gasto/necesidades, sin excesos. Transporte: Se realiza mediante el circuito que tiene establecido el Distrito garantizando la estabilidad hasta el punto de vacunación. Recepción: Comprobar con la nota de entrega, comunicando incidencias al Distrito: > Tipo de vacuna. > Nº de dosis recibidas. > Lote Guardar las vacunas en el frigorífico, considerando: > Tipo de vacuna. > Fecha de caducidad. Personal responsable: Auxiliar - Enfermera/o responsable de vacunas. Hay vacunas fotosensibles (triple vírica, polio inactivada, varicela, Meningococo C, haemophilus influenzae tipo B, Td y antigripal), que no se deben extraer de su envase al almacenarlas. Devolución: Motivos de devolución: > Exceso de stockaje (utilizando impreso del manual). > Rotura de cadena de frío (utilizando impreso del manual). > Caducidad (Debe tenerse en cuenta el aviso de vacunas que caducan durante el trimestre, que es enviado por la persona responsable de suministros de almacén). 111 8 En caso de caducidad, se facilita la devolución por este aviso, que incluye todos los datos de las vacunas que caducan en el trimestre siguiente, debiendo cumplimentar sólo el número de dosis devueltas. Cuando una vacuna quede inutilizada se sacará del frigorífico para evitar posibles confusiones. El responsable de vacunas separará y anotará las vacunas caducadas cada mes. El farmacéutico/a, con la información anotada por la persona responsable de vacunas, las remitirá al almacén del Distrito: > Circuito interno > Impreso devolución Periodicidad de las devoluciones: mensual, indicando expresamente el consultorio que devuelve y datos de vacunas (Nº dosis, laboratorio, lote, fecha de caducidad). Gestión de caducidades Almacenaje: > Colocar siempre delante las de caducidad más próxima. > Revisar las caducidades periódicamente (desde el Distrito se envía información mensual sobre próximas caducidades). > En caso de tener vacunas próximas a caducar, que no está previsto que vayan a ser utilizadas, se deberán devolver al almacen del Distrito MANTENIENDO LA CADENA DE FRÍO (circuito interno e impreso de devolución correctamente cumplimentado). 1 12 U N I DA D D I D ÁC T I C A Aspectos de especial atención Aspectos que puedan dar lugar a errores vacunales: > Nombres parecidos (Influvax /Infanrix/ Infanrix IPV HiB). > Semejanza del envase. > Diferente dosificación según edades en el mismo tipo de vacunas de diferente comercialización (Engerix B y HBVaxpro de adultos y niños). > En vacunas para reconstituir (DTPa-IPV-Hib, Priorix), puede llegar a administrarse sólo el disolvente. > Administración por vía diferente a la indicada (oral-parenteral / intramuscular-subcutánea) o en zona y técnica inadecuada (glúteo-vasto externo). En caso de detectar un error vacunal se deberá contactar con la sección de epidemiología y/o Farmacia del Distrito. Reacciones adversas en vacunas Un objetivo básico en la administración de vacunas es la prevención de las reacciones adversas vacunales. > Se deben valorar las reacciones adversas que se hayan podido producir con anterioridad (a otras dosis de la vacuna, a otras vacunas, etc.) > Se deben investigar episodios de reacciones alérgicas en el paciente a los componentes de las vacunas, como antibióticos presentes (neomicina, polimixina, estreptomicina), excipientes (formaldehído, tiocianato potásico, etc.) o goma-látex de los tapones de los viales. > Se deben conocer las situaciones médicas de la persona a vacunar que puedan representar una contraindicación o una precaución vacunal. > Se deben protocolizar las acciones de control post-vacunal, en prevención de reacciones adversas y en actuación ante estas. > Se deben comunicar todas las reacciones adversas a través del Sistema Español de Farmacovigilancia, mediante la declaración con la Tarjeta Amarilla.M 113 8 Modelos y sistemas de petición de vacunas: > > > > > Programa de vacunaciones de Andalucia (PVA) Programa de salud escolar (PSE) Vacunas para vacunaciones especiales (indicar cuales) Gripe (campaña anual) Cohorte 19 años para vacunación frente a Meningitis C Vacunas individualizadas (situaciones especiales) > Polio Inyectable > Haemophilus influenzae tipo B > DT (difteria-tétanos infantil) 1 14 UNIDAD D IDÁCTICA 9 Red de Frío Esmeralda García Cucurella. Farmacéutica del Distrito Aljarafe. E U N I DA D D I D ÁC T I C A l éxito de los programas de inmunización sistemática depende en gran medida del correcto mantenimiento y la manipulación de las vacunas que se aplican, ya que nos encontramos ante medicamentos termosensibles cuya estabilidad se puede ver afectada como consecuencia de errores durante su distribución, almacenamiento y manipulación y, por tanto, su eficacia protectora puede verse comprometida. La estabilidad es una de las propiedades fundamentales que se le exige a una vacuna por ser uno de los factores que inciden en la eficacia protectora. Dicha estabilidad puede verse afectada por múltiples factores, entre los que podemos destacar la exposición a altas temperaturas y la congelación, los cuales pueden provocar una pérdida de su capacidad inmunizante. La mayor o menor estabilidad de una vacuna viene condicionada por su capacidad para resistir la degradación física que sufren tras la exposición a temperaturas no óptimas siendo el intervalo estándar aconsejado para su conservación entre 2 y 8ºC. Esta unidad didáctica pretende servir de guía y orientación para los profesionales implicados en el mantenimiento de la cadena del frío, destacando su papel fundamental en la conservación de la eficacia vacunal y definiendo responsabilidades en los diferentes procedimientos de actuación tanto en el mantenimiento de la red de frío como en situaciones que provocan su rotura. Cadena de frío S istema de conservación estable y controlado (temperatura idónea), manejo, transporte y distribución de vacunas, que permita conservar su eficacia hasta el momento en que se va a efectuar su administración. Dicho sistema pretende asegurar la conservación en un intervalo estándar de temperatura entre 2 y 8ºC. En su mantenimiento es imprescindible contar con un equipamiento material y los profesionales implicados que aseguren su buen funcionamiento. El equipamiento material está compuesto por dos partes: cadena fija (frigoríficos) y móvil (nevera portátil). El elemento de elección para el almacenamiento de vacunas en el centro vacunal, será el frigorífico con compartimento congelador. Debiendo disponer así mismo de neveras portátiles para el transporte de vacunas en las vacunaciones fuera del centro vacunal o bien para la recogida de éstas del centro de distribución. Las neveras portátiles también podrán utilizarse como recurso de emergencia para almacenar las vacunas en caso de avería de la nevera principal o durante la limpieza de ésta. 117 9 Frigorífico Es el elemento imprescindible en la cadena de frío y en el que resulta útil seguir una serie de recomendaciones genéricas: > Conectado a la red general, no a derivaciones, para evitar desconexiones accidentales. > Se situará fuera de la luz directa del sol y separado 10 cm. de la pared para evitar el sobrecalentamiento. > Capacidad determinada por el volumen medio de vacunas a almacenar. Considerar consumos medios habituales y programas específicos (Programa de salud escolar, campañas, etc.). > Se seguirán las recomendaciones de ubicación según tipo de vacuna y en función de su termoestabilidad. > Las bandejas para contener vacunas deben ser de malla metálica o tener perforaciones en la base. Facilita la circulación de aire y mantienen los envases secos y ordenados facilitando a la vez su localización. > En el congelador, colocar acumuladores de frío, sin apilar. Descongelar periódicamente para evitar el acumulo de escarcha que disminuye la capacidad frigorífica. > En los estantes inferiores, colocar botellas de suero fisiológico. Ayudan a estabilizar la temperatura interna del frigorífico y mantienen una red de frío de seguridad (6-12 horas) en caso de avería. > Evitar aperturas innecesarias y limitar la duración de éstas. No almacenar alimentos ni bebidas. El calor que desprenden y el nº de veces que se abre la nevera para meterlos o sacarlos afectan a la estabilidad de la temperatura. Además se deben tener en cuenta factores como la accesibilidad, caducidad, fotoestabilidad y termoestabilidad durante el almacenamiento de vacunas en el frigorífico. Accesibilidad Habilitar las zonas más accesibles para las de uso más frecuente. Limitar el número y duración de las aperturas de la puerta. Colocar las vacunas en los estantes centrales, dejando espacio alrededor de las cajas y evitando que toquen las paredes del frigorífico. 1 18 U N I DA D D I D ÁC T I C A Caducidad No guardar en los estantes de la puerta: la temperatura es más elevada y se producen más oscilaciones. Retirar las vacunas caducadas para evitar el uso accidental. La fecha de caducidad es el último día del mes indicado en el envase. Deben estar más accesibles las de caducidad más próxima. Fotoestabilidad La luz es un factor que puede afectar a la estabilidad de una vacuna. Las vacunas que se pueden ven afectadas son: > Triple vírica > Meningococo C (Meningitec) > Varicela > Haemophilus inluenzae tipo b > Antigripal Por lo tanto, deben estar protegidas de la luz conservándose en su envase original dentro del frigorífico. Termoestabilidad Las vacunas más sensibles al calor deben estar situadas en la parte más fría: trile vírica, varicela, meningocóco C y antigripal. En la parte menos fría, se colocarán los toxoides (tétanos y difteria), hepatitis B y meningocóco C. Termómetro de máximas y mínimas En el frigorífico se instalará un termómetro de máxima-mínima para conocer las variaciones de temperatura que a lo largo del día se han producido en su interior. Se coloca en la parte central del frigorífico. Nunca en la puerta. 119 9 a) Termómetro de máximas y mínimas de mercurio. Disponen de dos columnas, una con anotación de máximos y otra con anotación de mínimos: > Temperatura actual: debe ser igual en las dos columnas > Temperatura máxima: columna derecha.(temperaturas positivas por encima del cero). > Temperatura mínima: columna izquierda.(temperaturas negativas por encima del cero). Lectura: en el extremo inferior de los índices móviles. b) Termómetro de máximas y mínimas digital. La base del termómetro puede colocarse dentro o fuera de la nevera. En caso de que se coloque fuera de la nevera debe asegurarse de que está en un lugar seguro y sujeto para que no se produzca ninguna caída al abrir y cerrar la puerta. El extremo final del cable (sensor) debe colocarse dentro del frigorífico alejado de la puerta y las paredes, debido a su elevada sensibilidad. Con este termómetro podemos ver la temperatura interior y exterior de la nevera en el momento de la consulta (A) y la temperatura máxima y mínima que ha alcanzado el interior y exterior de la nevera desde la última consulta (B). > Temperatura actual del interior y exterior de la nevera (A) La parte superior de la pantalla indica la temperatura del exterior de la nevera en ese momento. La parte inferior indica la temperatura del interior en ese momento. > Temperaturas máxima y mínima (B) Presionar el botón MAX/MIN una vez, y aparece la temperatura máxima y mínima alcanzada en el exterior de la nevera en cualquier momento desde la última consulta. Volver a presionar el botón MAX/MIN, y aparecerá la temperatura máxima y mínima alcanzada en el interior de la nevera en cualquier momento desde la última consulta. Para volver a ver la temperatura actual de la nevera presionar de nuevo el botón MAX/MIN. Para borrar la memoria del último dato de temperatura máxima y mínima presionar durante 1 segundo el botón RESET. Es necesario borrar el último registro de temperatura máxima y mínima todos los días; de esta forma el termómetro nos volverá a registrar la temperatura máxima y mínima que se haya alcanzado posteriormente a la última consulta realizada. 1 20 U N I DA D D I D ÁC T I C A Neveras portátiles Utilizadas en el transporte de vacunas. Debe evitarse el contacto de las vacunas con los acumuladores de frío, poniendo un cartón entre el acumulador de frío y las vacunas. Importancia del personal implicado Es necesario que todo el personal que intervenga en el proceso conozca perfectamente las actividades a realizar 1) Enfermera del punto de vacunación: Al recepcionar las vacunas debe comprobarse: a) Que el tipo de vacuna y número de dosis recibidas corresponde al pedido solicitado. b) Que los frascos de vacuna estén en perfecto estado y que lleven el correspondiente etiquetaje. c) Que las vacunas no han estado expuestas a temperaturas indeseabies, verificando los indicadores de temperatura. Comprobar diariamente, al inicio de cada jornada laboral, que las temperaturas máxima y mínima que marca el termómetro se encuentran entre 2-8ºC en todos los frigoríficos que contengan vacunas y/o medicamentos termolábiles. Registrar dichas temperaturas en la gráfica mensual. Entrega al farmacéutico al final de cada mes. Comprobar periódicamente el espesor de la capa de hielo (no superior 0.5 cm ) Notificación de incidencias de rotura de la cadena de frío. Además: > Comprobar que el almacenamiento se realiza de forma adecuada: > Comprobar las existencias con el fin de asegurar la disponibilidad. > Controlar las fechas de caducidad de cada lote, retirando aquellas vacunas que la superen lo antes posible para evitar su utilización accidental. Separará y anotará las vacunas caducadas cada mes. 121 9 2) Farmacéutico/a : Supervisión y control de la red de frío. Es aconsejable que se realice semanalmente. Envío al Distrito, al final de cada mes de la evaluación realizada, a través del impreso V2, anotando las observaciones que considere informar al servicio de Farmacia del Distrito. Asesorará sobre las dudas y consultas de vacunas y su conservación. En caso de averías que no se resuelvan inmediatamente, podrá organizar el traslado de las vacunas. Para esta organización y traslado se pondrá en contacto con farmacia del Distrito. En caso de retirada de vacunas por rotura de la red de frío informará al Distrito de la incidencia producida y vacunas afectadas anotando de cada una de ella: nombre de la vacuna, laboratorio, nº de dosis, lote y caducidad a través de las hojas de devolución de vacunas. Además: > Comprobará las existencias con el fin de asegurar la disponibilidad. > Remitirá mensualmente las vacunas caducadas al almacén del Distrito junto con el impreso de devolución de vacunas. Interrupción de la cadena de frío No siempre resulta evidente, por lo que es fundamental tomar las medidas necesarias para poder controlar diariamente la temperatura del frigorífico. El personal implicado debe conocer la importancia de comunicar inmediatamente cualquier incidencia en la conservación de vacunas, por lo que se recuerda el mecanismo establecido para casos de rotura de la cadena del frío. En caso de que se produzca la interrupción, el responsable de las vacunaciones deberá ponerse en contacto con el farmacéutico. Mientras tanto, deberá proteger las vacunas manteniedo cerrada la puerta del frigorífico y mediendo la temperatura. Se valorará: > Duración de la interrupción o tiempo desde la última lectura de temperatura. > Temperaturas máximas y mínimas a las que han estado expuestas. > Tipo de vacuna. > Aspecto físico. > Además: temperatura ambiente y época del año. 1 22 U N I DA D D I D ÁC T I C A Medidas cautelares: > Inmovilización hasta comprobar su correcta estabilidad. Permanecerán en el frigorífico pero apartadas del resto y rotuladas “NO UTILIZAR”. > Anotar vacunas afectadas: nombre, laboratorio, dosis, lote y caducidad. > Traslado a una nevera controlada si se prevé una avería de larga duración. > En caso necesario reposición. Devolución de vacunas Si tras evaluar la incidencia existen vacunas que resultan NO APTAS, se realizará una devolución, por parte del farmacéutico, al almacén del Distrito, adjuntando una descripción breve de la incidencia, indicando: > Nº horas de interrupción. > Nº días de interrupción. > Temperatura máxima alcanzada. > Temperatura mínima alcanzada. > Temperatura actual. Es importante calcular el tiempo que han estado sometidas a temperaturas inadecuadas. Si no se conoce con exactitud se tomará como referencia el tiempo transcurrido desde la última lectura Para evaluar la incidencia se tendrán en cuenta factores de temperatura, tiempo y aspecto físico, ya que en el caso de degradación por acción de la temperatura, la estabilidad depende, además del umbral de la temperatura alcanzado, del tiempo de exposición a dicha temperatura y de si el preparado se encontraba liofilizado o reconstituido. Además se tendrán en cuenta otras subidas de temperatura anteriores, ya que las pérdidas de capacidad inmunizante son acumulativas, permanentes e irreversibles. Para la valoración del aspecto físico es útil conocer los siguientes aspectos: 1) TEST DE TOXOIDES El test de agitación: en las vacunas adsorbidas se debe siempre observar su aspecto externo y es útil hacer la prueba de la agitación para ver si hay floculación. Estas vacunas, al congelarse adquieren un aspecto turbio por la formación de partículas en suspensión que se depositan a los 30 minutos después de agitarla. Corresponden al aluminio de la vacuna que pierde su estructura 123 9 coloidal y se rompe en pequeños cristales, que son los causantes de la formación de abscesos asépticos en el lugar de la inyección y de la ineficacia de la vacuna si se administra en éstas condiciones. 2) MENINGOCOCO C, HEPATITIS B En estas vacunas, durante el almacenamiento puede observarse un depósito blanco y sobrenadante transparente. La vacuna debe agitarse bien antes de su administración para obtener una suspensión homogénea, y se debe inspeccionar visualmente ante la posibilidad de aparición de partículas extrañas y/o cualquier variación del aspecto físico. En el caso de que se observen, sedeberá desechar la vacuna. 3) TRIPLE VÍRICA Y VARICELA El componente liofilizado de la vacuna frente a sarampión, parotiditis y rubéola es un polvo de color blanco a rosáceo. El disolvente es transparente e incoloro. Debido a una variación menor de su pH, la vacuna reconstituida puede variar en color de naranja claro a rojo claro sin que indique deterioro en la potencia de la vacuna. El componente liofilizado de la vacuna frente a la varicela es un polvo de color blanco. Cuando se reconstituye con el disolvente forma un líquido desde incoloro a amarillo pálido. Para valorar la degradación por acción de la temperatura se analiza el tipo de producto afectado por la interrupción de la electricidad, teniendo en cuenta que las vacunas de virus vivos atenuados son termosensibles y las vacunas con adyuvantes y las inactivadas o absorbidas no soportan la congelación: A modo de tabla se adjunta la termoestabilidad de vacunas incluidas en el Programa de Vacunación de Andalucía, independientemente de la consulta a los técnicos del Distrito o al laboratorio fabricante, sobre la estabilidad ante determinadas incidencias. 1 24 U N I DA D D I D ÁC T I C A Termoestabilidad de vacunas incluidas en el Programa de Vacunación de Andalucía Sensibles al calor Triple virica Varicela Meningococica (Meningitec) Gripe Termoestables Vacunas con toxoides Meningocócica (Neisvac) Hepatitis B Sensibles a la congelación Vacunas con toxoides Vacunas bacterianas inactivadas No afectadas por la congelación Haemophilus nfluenzae tipo b. Hepatitis B Gripe La falta de alguno de los elementos mencionados o la ausencia de calidad en las actividades a realizar pueden conllevar la ruptura de la cadena del frío o deficiencias en la buena práctica de la vacunación. 125 9 110 0 U N I DA D UNIDAD D I D ÁC T I C A D ID ÁCTICA efectividad de las vacunas Actuaciones ante Brotes Epidémicos Dr. Antonio Luna Sánchez. Epidemiólogo. 127 1 28 U U N I DA D D I D ÁC T I C A 10 na vacuna será eficaz tanto en cuanto cumpla su cometido de reducir el número de muertos, de enfermos, de infectados y/o de complicaciones tanto en los vacunados como en los no vacunados y en el conjunto de la sociedad. En el primer caso sería un efecto directo de la vacuna (su actuación en el vacunado) y en el segundo sería un efecto indirecto de la vacuna (repercusión en el NO vacunado) y por último hablamos de efecto total de la vacuna cuando nos referimos al conjunto de la población con independencia de su estado vacunal. Este es el denominado efecto rebaño, que incorpora al efecto propio de la vacuna en los vacunados el efecto que produce en el conjunto de la sociedad el hecho de tener en su seno a un tanto por ciento de personas inmunizadas. En el contexto de la evaluación de vacunas, la efectividad depende no solo de la eficacia de la vacuna sino también de las características de la población a la cual se va a administrar. Una efectividad del 80% quiere decir que de cada 100 niños de la comunidad, 80 se encuentran protegidos contra la enfermedad, mientras que 20 no. Del mismo modo puede decirse que dicha efectividad equivaldría a una reducción del nº de casos de la enfermedad en un 80% gracias a la vacunación. La eficacia de la vacuna se calcula antes de su comercialización y se establece en condiciones ideales, mientras que la efectividad de la vacuna se establece después de la comercialización y representa la verdadera eficacia vacunal en condiciones reales de la vida de los individuos. Está puede ser calculada en el estudio de un brote epidémico como el que mostramos a continuación ocurrido en Aznalcollar. Se define como brote epidémico: 1 La aparición de dos o más casos de la misma enfermedad asociados en tiempo, lugar y persona. 2 El incremento significativo de casos en relación a los valores habitualmente observados. 3 La agregación de casos de una enfermedad en un territorio y en un tiempo comprendido entre el mínimo y el máximo período de incubación o de latencia puede ser considerado, también, indicativo de brote. 4 La aparición de una enfermedad, problema o riesgo para la salud en una zona hasta entonces libre de ella. 5 La presencia de cualquier proceso relevante de intoxicación aguda colectiva, imputable a causa accidental, manipulación o consumo. 6 La aparición de cualquier incidencia de tipo catastrófico que afecte, o pueda afectar, a la salud de la comunidad. 129 La notificación de un brote epidémico ha de hacerla cualquier persona que tenga noticia del mismo. Son notificadores habituales: > Los profesionales de Atención Primaria: médicos de familia, pediatras. Personal de enfermería. Este tipo de notificación suele ser ante la sospecha de un caso (por ejemplo de una enfermedad vacunable) y aporta información básica como edad, sexo, nombre y si asiste a algún colectivo > Los profesionales de Atención Especializada: preventivistas, microbiólogos, médicos de urgencias y personal de enfermería. Este tipo de notificación suele ser de una enfermedad confirmada (por ejemplo una meningitis meningocócica). > Otros notificadores: médicos de Residencias de la tercera edad, de colegios y escuelas infantiles, los directores de estos centros, las asociaciones de padres, etc. Este tipo de notificadores ya te comunican la existencia de varios casos (un brote) y la sintomatología de los mismos. >Estudio de un brote epidémico de Sarampión. Cálculo de la Efectividad vacunal. Artículo publicado en Rev. Esp. Salud Pública 1987. Autor: Antonio Luna Sánchez Estado vacunal Enfermos Enfermos Total Vacunado 7 386 393 No vacunado 42 157 199 Total 49 543 592 Tasas de Ataque calculadas en el Brote epidémico Cobertura vacunal 66.4 % Tasa de Ataque en la totalidad de la cohorte (TA t) 8.3 % Tasa de Ataque en Vacunados (TAv) 1.8 % Tasa de Ataque en NO Vacunados (TAnv) 21.1 % Tasa de Ataque en población control (TAc) 100 % Efectividad vacunal = TAnv –TAv / TAnv = 21.1-1.8 / 21.1 = 91.5 % Inmunidad de rebaño = 1- TAnv / TAc = 1-21.1 / 100 = 78.9 % Efectividad total en la comunidad = 1 – TA v / TAc = 1-1.8 / 100 = 98.2 % 1 30 U N I DA D D I D ÁC T I C A 10 Efectos MEDIOS de las vacunaciones: Se calcula mediante la formula: 1 – TAt / TAc > Expresa el efecto que el programa de vacunación produce en el conjunto de la población estudiada Efectos directos de las vacunas: Efectividad vacunal Se calcula mediante la formula: (TA nv – TA v) / TA nv > Expresa el nivel de protección que la vacuna es capaz de conferir a la persona vacunada. Efectos indirectos de las vacunas ó Inmunidad de rebaño Se calcula mediante la formula: 1 - TA nv / TA cv > Expresa el nivel de protección que la vacuna es capaz de conferir al colectivo de No Vacunados existentes en una colectividad. Efectos totales de las vacunas: Efectividad de la vacuna + Inmunidad de grupo Se calcula mediante la formula: 1- TAv / TAc > Expresa la suma de la protección que presentan los vacunados, por el efecto de la vacuna más el efecto producido por la inmunidad de rebaño. Como hemos visto, la efectividad de la vacunación está en relación con el porcentaje de vacunados existente en la sociedad y varía según los distintos colectivos poblacionales. Ello es especialmente importante cuando se trata de pueblos pequeños, barriadas muy cerradas, colectivos específicos: gitanos, asentamientos, etc., en los cuales el porcentaje de vacunados es bajo y por lo tanto el nº de susceptibles alto conllevando, por lo tanto un riesgo elevado de aparición de brotes de la enfermedad en cuestión. En una de las Unidades se plantean estrategias de abordaje de estos colectivos. 131 Alertas en salud pública debidas a la aparición de casos de enfermedades vacunables La Dirección General de Salud Pública ha definido los criterios de ALERTA EPIDEMIOLÓGICA la aparición de: > 1 caso sospechoso de SARAMPIÓN. > 2 ó más casos de RUBEOLA relacionados en la misma Zona Básica en el plazo de 5 semanas ó más de 1 caso si es un Centro docente ó la aparición de 1 caso de Rubéola congénita. > 5 ó más casos de PAROTIDITIS en una Zona Básica en un período de 6 semanas; ó 3 o más casos en institución cerrada en un plazo de 6 semanas. > 2 ó más casos de TOS FERINA en una Zona Básica a lo largo de 6 semanas; ó 2 casos en el ámbito escolar en el mismo período. Ante cualquiera de estas situaciones los profesionales sanitarios, especialmente Pediatras, Servicios de Urgencias y Personal de enfermería deben notificarlo telefónicamente al Servicio de Epidemiología del Distrito y más tarde realizar la declaración escrita. La investigación epidemiologica contemplará, entre otros aspectos, los siguientes: ¿Cuántos son? ¿Realmente tienen la enfermedad? ¿Hay casos asintomático? ¿Qué relación tienen entre sí los afectados? ¿Dónde residen? ¿De dónde vienen? ¿Dónde han estado y con quien? ¿Qué vacunas tienen administradas? ¿Quién fue el caso índice? ¿Cuándo comenzó el primero con síntomas? ¿Cuándo fueron vacunados? ¿Todos se vacunaron con el mismo lote, en el mismo período de tiempo, con la misma vacuna, en el mismo centro,...? ¿Qué tienen en común los afectados y cómo se produjo el brote? Etc. 1 32 U N I DA D D I D ÁC T I C A 10 Las intervenciones suelen consistir en el aislamiento de los casos y en la vacunación de los susceptibles. En ocasiones también se administran GG para mejorar la efectividad en el control del brote. ( Todo brote debe ser estudiado y debemos extraer conclusiones sobre el porqué se ha producido, cuál fue la causa y cómo evitar la aparición de otros. Deben detectarse los problemas y establecer mecanismos de corrección que impidan que vuelvan a presentarse. ) 133 Bibliografía > Calendario de vacunaciones sistemáticas del adulto y recomendaciones de vacunación para los adultos que presentan determinadas afecciones medicas, exposiciones, conductas de riesgo o situaciones espaciales. Comité de Vacunas de la Sociedad Española de Medicina Preventiva, Salud Pública e Higiene. Vacunas, Vol. 7, extraordinario 1, 2006. > Efectos de la cobertura vacunal previa en la dinámica de un brote de sarampión. A. Luna Sánchez. Rev. Esp. Salud Pública 1997; 71 (3) 243-247*. > Geografía de las infecciones tropicales. Rogelio López Vélez, Esteban Martín Echevarría. Madrid. 2005. Gráficas Enar, S.A. > Guía práctica de vacunaciones para enfermería. Juan J. Picazo de la Garza. Madrid. 2003. Centro de Estudios Ciencias de la Salud. > Guía práctica de vacunaciones. Juan J. Picazo de la Garza. Madrid. 2006. Centro de Estudios Ciencias de la Salud. > Manual de vacunaciones para enfermería. Fuden. Madrid. 2005. Fuden. > Manual de vacunas en pediatría. Comité Asesor de Vacunas. Asociación Española de Pediatría. Madrid. 2005. Marco Gráfico Imprenta, S.L. > Vacunaciones en el adulto. Guía y recomendaciones. José R. de Juanes Pardo. Madrid. 2003. Asforisp. > Vacunaciones en el niño. De la teoría a la práctica. Javier de Aristegui Fernández. Bilbao. 2004. Asociación Esvape. > Vacunaciones preventivas. Principios y aplicaciones. 2ª edición. Barcelona. 2003. Masson, S.A. > Vacunas. 4ª edición. Stanley A. Plotkin, Walter A. Orenstein, Juan J. Picazo de la Garza. Madrid. 2007. Acindes. > Vacunas 2006. Magdalena Campins Martí, Fernando A. Moraga Llop. Barcelona. 2006. Prous Science. > Viajes internacionales. Recomendaciones generales y vacunas. José R. de Juanes Pardo, Mª Pilar Arrazola Martínez. Madrid. 2005. Asforisp. 1 34 Webs recomendadas > www.juntadeandalucia.es/salud Web de la Consejería de Salud de la Junta de Andalucía. > www.juntadeandalucia.es/servicioandaluzdesalud Web del Servicio Andaluz de Salud. > www.vacunas.org Web de la Asociación Española de Vacunología. > www.sp.san.gva.es/rvn/index.htm Web del Sistema de información vacunal de la Dirección General de Salud Pública. Consellería de Sanidad. Generalitat Valenciana. > www.murciasalud.es/seccion.php?idsec=85 Web de información vacunal de la Consejería de Sanidad de la región de Murcia. > www.vacunasaep.org/ Portal sobre las vacunas de la Asociación Española de Pediatría de Atención Primaria. > www.msc.es/profesionales/saludPublica/prevPromocion/vacunaciones/vacunasProfesinales. htm Página de vacunas de la Web del Ministerio de Sanidad y Consumo. > www.infogripe.com Página Web del grupo de Estudio de la Gripe. > www.msc.es/ciudadanos/enfLesiones/enfTransmisibles/ gripe/home.htm Página sobre la gripe de la Web del Ministerio de Sanidad y Consumo. > www.agemed.es Web de la Agencia Española del Medicamento. > www.who.int/immunization/en/ Web de Vacunas de la Organización Mundial de la Salud. > www.nursingworld.org Web de la Asociación Americana de Enfermería. > www.mpsp.org. Web de la Sociedad Española de Medicina Preventiva, Salud Pública e Higiene. 135