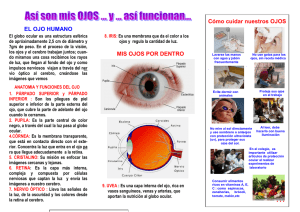
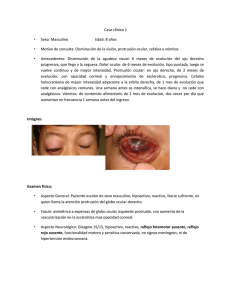
oftalmólogica infantil
Anuncio

Guía para la atención primaria oftalmólogica infantil Guía para la atención primaria oftalmólogica infantil DIRECCIÓN NACIONAL DE NORMATIZACIÓN PROGRAMA DE ATENCIÓN INTEGRAL A LA NIÑEZ Autoridades Dra. Caroline Chang Campos Ministra de Salud Publica Dr. Ernesto Torres Terán Subsecretario General de Salud Dr. Carlos Velasco Enríquez Subsecretario de Extensión para la Protección Social en Salud Dr. Ricardo Cañizares Fuentes Subsecretario Regional de Salud Costa e Insular Dra. Carmen Laspina Arellano Directora General de Salud Dra. Bernarda Salas Moreira Directora Nacional de Normalización Dr. Walter Torres Izquierdo Líder de Salud de la Niñez Autores Dra. Carmen Almeida Dra. Hortensia Betancourt Dra. Maria Dolores Carrillo U. Dra. Andrea Molinari Dra. Sandra Montalvo Dra. Patricia Pacheco Dr. Francisco Perez Polit Dra. Graciela Ruiz Dr. Renato Semiglia Moreira Dra. Ximena Velastegui Coordinador General Dr. Walter Torres Izquierdo Grupo técnico para revision final • Dra. Andrea Molinari, Coordinadora del Proyecto Nacional de Prevención de Ceguera Infantil para el Ecuador. • Dra. Delia Landázuri de Guerra, Jefe del Servicio de Oftalmología del Hospital Metropolitano. • Dr. Fernando Astudillo, Director Nacional de Normatización del MSP. • Dr. Lenin León, Jefe del Departamento de Pediatría del Hospital Gíneco-obstétrico Isidro Ayora. • Dr. Carlos Ríos, Servicio de Pediatría del Hospital Provincial Docente de Riobamba. • Dr. Marco Antonio Román, Director del Postgrado de Oftalmología de la Universidad Central del Ecuador. • Dr. Alfonso Almeida, Presidente de la Sociedad Ecuatoriana de Oftalmologia; Director Ejecutivo de la Fundación Oftalmológica Ramiro Almeida Freile. • Dra. Maria del Carmen Almeida, Fundación Ramiro Almeida Freile. • Dra. Ximena Velasteguí, Clínica Oftálmica • Dr. Esteban Velasteguí, Presidente de la Sociedad Ecuatoriana de Oftalmología. • Dra. Hortensia Betancourt, Servicio de Oftalmología del Hospital Carlos Andrade Marín. • Dra. Sandra Montalvo, Miembro del Comité técnico de prevención de ceguera por Retinopatía del Prematuro. • Dr. Jorge Espinosa, Servicio de Oftalmología del Hospital General de las Fuerzas Armadas. • Dr. Eduardo Zea, Dirección Nacional de Servicios de Salud, MSP. • Dr. Walter Torres, Jefe de Salud de la Niñez, MSP. • Ing.Lupe Orozco, Salud de la Niñez, MSP. • Dr. Francisco Pérez Pólit, Miembro del Comité técnico de prevención de ceguera Infantil. • Dra. Beatriz León, Medico Pediatra. Comité de redaccion final Dr. Walter Torres Dra. Ximena Velasteguí Dra. Sandra Montalvo Dra. Maria del Carmen Almeida Dr. Francisco Pérez Pólit Dra. Andrea Molinari EDICIÓN Dra. Sandra Jaramillo A. DISEÑO www.lapizypapel.ec Guía para la atención primaria oftalmológica infantil Acuerdo Ministerial Guía para la atención primaria oftalmológica infantil Índice Presentación …………………………………………………..... Introducción ……………………………………………………… Anatomía del ojo y anexos oculares …………………...…… Desarrollo y Madurez visual ………………………………….. Agudeza Visual …….………………………………………....... Examen de Fondo de Ojo …………………………………...… Oftalmoscopía Directa …………………………………………. Patologías Oftalmológicas ……………………………………. Ambliopía ………………………………………………………… Estrabismo ………………………………………………………… Ojo rojo …………………………………………………………… Queratitis, Uveítis, Endolftalmitis ………………………………… Epífora ………………………………………………………..…… Trauma ocular …………………………………………………… Clases de traumas …………………………………………….… Maltrato Infantil ……………………………………………….. Infecciones Perioculares ……………………………………….. Leucocorias ………………………………………………………. Retinopatía del Prematuro ……………………………………….. Cataratas Pediátricas ……………………………………………… Retinoblastoma …………………………………………………… Glosario de términos …………………………………………… Recomendaciones Bibliograficas …………………………….. Anexos …………………………………………………………… Introducción al Plan Nacional para la prevención de ceguera por Retinopatía del Prematuro …....................…… Red de Referencia ………………………………………………… 8 10 12 14 20 28 32 34 35 41 53 64 70 82 86 96 100 114 117 121 127 132 144 146 147 152 Guía para la atención primaria oftalmológica infantil La ceguera infantil prevenible, así como la discapacidad visual en los niños y niñas, constituyen un grave problema de salud pública del Ecuador. Según datos de la Organización Mundial de la Salud (Proyecto de prevención de ceguera infantil para el Ecuador), la prevalencia de ceguera infantil es de 0.6 por mil niños. Existen más de 2.700 niños ciegos y otros 8.000 más con algún grado de discapacidad visual. Es por esto, que la eliminación de causas prevenibles y curables de discapacidad visual, constituye un área de intervención prioritaria. La edad tan temprana en que estas enfermedades suelen afectar a los niños, tiene repercusiones permanentes e importantes en cuanto a su desarrollo educacional, social y económico. Con el propósito de mejorar la calidad de la vida de los niños y niñas del país, el Ministerio de Salud Pública del Ecuador, a través del área de Salud de la Niñez de la Dirección de Normatización, como entidad rectora de las acciones del sector salud, con el apoyo de la Organización Mundial de la Salud, Sociedad Ecuatoriana de Oftalmología, Sociedad Ecuatoriana de Estrabismo y Oftalmología Pediátrica y la Fundación Metrofraternidad, ha elaborado la Guía para la atención primaria oftalmológica infantil. Esta guía tiene como principal objetivo orientar al equipo de salud para diagnosticar y brindar tratamiento a las patologías oculares infantiles más frecuentes y referir a los servicios con atención oftalmológica especializada, los cuadros que así lo requieran, con el fin de prevenir aquellas enfermedades que pueden llevar a la discapacidad visual de los niños y niñas ecuatorianas. Dra. Caroline Chang Campos MINISTRA DE SALUD PÚBLICA Guía para la atención primaria oftalmológica infantil La Ceguera infantil prevenible así como la discapacidad visual en los niños, constituyen un grave problema de salud publica en muchos países del mundo. Es por esto que la eliminación de causas prevenibles y curables de discapacidad visual, es una intervención que debe ser considerada como prioritaria. A pesar de que en términos absolutamente numéricos, los niños ciegos constituyen una proporción pequeña del total de ciegos en el mundo, se estima que 45 millones de niños/as carecen de visión, si tomamos en cuenta la cantidad de años que estos niños van a estar ciegos, la ceguera infantil constituye una gran carga para la sociedad. De hecho, después de las cataratas es la segunda patología que causa pérdida de la visión. La Ceguera infantil prevenible es una tragedia evitable con implicancias que alcanzan no solamente al niño afectado o a su familia, sino también a la comunidad y a la sociedad a la que pertenece. Dado que sobre el 60% de la información sensorial que recibe un niño durante su desarrollo proviene a través del estimulo visual, el impacto de la ceguera en su maduración y desarrollo es muy significativo Medidas de bajo costo, están disponibles para la prevención, tratamiento y control de casi el 50% de todas las causas de ceguera infantil, incluso en el 50% restante de las causas de ceguera inevitables, se puede rehabilitar visualmente a muchos de los niños/as. La causa más importante de ambliopía en el Ecuador son los vicios de refracción no corregidos. En un estudio efectuado por el “Proyecto Ver para Aprender”, durante el año 2001, se detectó que en 6143 niños/as de entre 4 y 16 años en Quito e Ibarra, el 16.29% presentaba algún vicio de refracción significativo en uno o ambos ojos. De los niños examinados, solo 202 o sea el 3.29% de los niños refería utilizar una corrección óptica, sin embargo al momento del examen solo 90 niños (1.4%) traían consigo los lentes. La ambliopía por vicios de refracción que es detectada a tiempo puede ser corregida con medidas poco costosas. 11 Guía para la atención primaria oftalmológica infantil Esclerótica Retina Córnea Iris Mácula Pupila Cristalino Nervio óptico Glándula lagrimal Punto lagrimal Saco lagrimal Conducto lagrimal 13 Guía para la atención primaria oftalmológica infantil Cuando el niño nace su capacidad de visión es limitada al igual que otras funciones del sistema nervioso central, a medida que éste madura y se desarrolla, el niño/a aprende a caminar, a hablar y a ejecutar movimientos con precisión, de igual manera su visión se hace mas nítida. El desarrollo de la capacidad visual se lleva a cabo con la maduración de los distintos elementos celulares que intervienen en el proceso de la visión, el proceso de maduración en el niño/a continúa durante los primeros años de vida. Para que éste se produzca, es imprescindible que el infante reciba una imagen nítida sobre su retina y que las vías ópticas se encuentren indemnes. Por lo tanto, si existe alguna causa que distorsiona la imagen u obstaculiza la vía perceptiva, como por ejemplo una opacidad en los medios ópticos o algún vicio de refracción, se afectará el desarrollo de la visión del niño/a. La visión constituye un concepto muy amplio que incluye distintas funciones específicas, la más conocida y evaluada es la agudeza visual. Sin embargo hay que conocer las otras, entre las que destacan: la estereopsis (visión en tres dimensiones), la fusión (capacidad de ver como una dos imágenes ligeramente disímiles), el campo visual, la acomodación, la visión de colores, la visión de contraste, entre las más importantes. 15 16 Desarrollo y madurez visual Desarrollo del Sistema Oculomotor Los ojos de un recién nacido sano pueden no estar perfectamente alineados, la gran mayoría de los niños/as establecen un alineamiento ocular estable entre las 3 o 4 semanas de vida, en pocos casos esta inestabilidad continua hasta los 4 a 6 meses sin que la visión sufra consecuencias. Sin embargo, si la desviación ocular es constante y afecta al mismo ojo, es patológico y el niño debe ser referido inmediatamente al oftalmólogo. Los movimientos oculares, muestran grados variables de inmadurez al nacimiento, los de seguimiento en un lactante de 2 a 3 meses de edad son bruscos, no suaves. El comportamiento del niño es clave para evaluar su desarrollo, la disminución de la agudeza visual en el niño/a influye en su desarrollo social y psico motriz, de hecho el comportamiento de un niño ciego es distinto al de un niño con visión normal. Desarrollo del infante y su capacidad visual: La guía de Sheridan (1975) es práctica para relacionar el desarrollo del infante y su capacidad visual: 1 Al mes de edad el niño/a ya fija su mirada en el rostro materno (fig. 1) 2 A los 3 meses el niño debe fijar la vista y seguir rostros en movimiento. Mira sus manos frente a su rostro. 3 A los 4 meses el niño debe tratar de coger algún objeto de su interés. 4 A los 6 meses el niño juega y observa un objeto en su mano. (fig. 2) 5 Al año de edad es capaz de tomar objetos usando su mano como pinza y busca un juguete que ha salido de su campo visual Guía para la atención primaria oftalmológica infantil Fig.1 Fig.2 Existen tres periodos definidos en el desarrollo visual del niño: 1 Periodo de adquisición. Este periodo dura desde el nacimiento hasta los primeros 6 meses de vida del niño/a, durante el mismo, adquirirá la información visual para el desarrollo de su visión. Esta información va a ser determinante para su futuro visual. Los primeros tres meses de este período se conocen como “período crítico”, porque si el niño/a sufre alguna alteración que impide la llegada de una imagen nítida sobre su retina, su visión estará seriamente comprometida y sin posibilidad de recuperación, a no ser que el defecto sea corregido con prontitud. 2 Periodo de Vulnerabilidad. Este periodo dura aproximadamente hasta los primeros 7 años de vida del niño/a. En este periodo, el desarrollo del sistema visual, se puede detener o inclusive retroceder, frente a alguna patología ocular que impida la llegada de una adecuada información visual. 17 18 Desarrollo y madurez visual 3 Período de Plasticidad. Dura hasta los 10 o 12 años de edad, dependiendo de la opinión de distintos autores. Durante este periodo el niño/a puede recuperar la visión que no haya desarrollado, si el problema que generó la detención del desarrollo visual, es solucionado. El grado de recuperación de la visión va a depender de la causa que la originó, del desarrollo visual y el momento en que éste se produjo. Cuanto más precoz es el problema, menos probable será la recuperación de la visión. Importancia de la Evaluación Rutinaria “El objetivo de la evaluación rutinaria del ojo y la visión en pediatría es disminuir el tiempo de detección de los problemas oculares para mejorar el pronóstico de las distintas enfermedades. En Estados Unidos se calcula que 2 a 4% de los niños/as tienen afección ocular o visual que requiere tratamiento de especialista oftalmológico. Para atender a esos niños, el tamizaje poblacional realizado por personal médico de cuidado primario debería referir alrededor del 8 al 12 % de los niños tamizados para encontrar a los realmente afectados. Las mismas estadísticas indican que un niño con enfermedad no será diagnosticado en el tamizaje inicial pero se asume que en el seguimiento sí, de esta manera aún se beneficiaría del tratamiento temprano.” 1 1 Ohlsson J, Villarreal G, Abrahamsson M, et al. Screening merits of the Lang II, Frisberg, Randot, Titmus, and TNO stereo tests. J AAPOS 2001;5(5):316-22 Guía para la atención primaria oftalmológica infantil PARA RECORDAR Es fundamental detectar temprana y rápidamente cualquier problema ocular que pueda alterar el desarrollo de la visión en un niño/a, con intervención oftalmológica adecuada se debe conseguir su inmediata corrección. Es importante evaluar la capacidad visual en todo niño/a de 3 y 4 años de edad. La evaluación pediátrica de rutina debe incluir la evaluación del desarrollo social, psicomotor y la adquisición progresiva de la agudeza visual. Con la detección precoz de cualquier problema ocular que altere el desarrollo de la visión y el correspondiente tratamiento oftalmológico para conseguir su corrección inmediata, es posible evitar graves discapacidades visuales. 19 Guía para la atención primaria oftalmológica infantil El 80% del proceso de aprendizaje durante los primeros 12 años de vida del niño/a se realiza a través de la visión. De ahí la necesidad de garantizar que el niño/a tenga una capacidad visual normal, lo que permitirá un adecuado proceso de aprendizaje. Razones por las que es necesario vigilar el desarrollo visual de los niños/as: 1 Los niños pequeños no se dan cuenta si tienen o no algún problema visual, no han descubierto que se puede ver mejor. Es muy raro que un niño pequeño se tape un ojo y descubra que ve mejor con un ojo que con el otro. 2 Muchos problemas oculares – simples o graves – son asintomáticos, es por ello que los niños/as no se quejan cuando los padecen. 3 Muchos problemas oculares serios no son obvios a simple vista, por lo que los padres pueden no darse cuenta de ellos. 4 La visión se desarrolla durante el periodo inicial de la vida. Si el defecto no es detectado y corregido a tiempo, se desarrollará un ojo ambliope (ojo vago) cuya visión no se recuperará en la edad adulta. 5 El sistema visual en niños menores de 10 años es muy vulnerable a anormalidades anatómicas o funcionales del ojo. 6 Algunas enfermedades graves e incluso fatales pueden presentarse con sintomatología visual, la falta de diagnóstico puede llevar a la ceguera o incluso a la muerte. 21 22 Agudeza Visual Evaluación del niño sano Cuando se debe evaluar Se debe evaluar siempre, sin embargo hay que ser particularmente acucioso en el caso de niños prematuros, niño/as con manifestaciones oculares de enfermedades sistémicas, o infantes con antecedentes familiares de enfermedad genética ocular. En caso de detectar antecedentes familiares se investigará si existen parientes con diagnóstico de ojo vago, que puede ser hereditario. Es importante averiguar además, si el niño presenta síntomas de cansancio visual o dolores de cabeza, después de hacer sus tareas o al regresar de la escuela. Procedimiento Inspección Para realizar la inspección de los ojos del niño/a. Se debe proceder de la siguiente manera: 1 Examinar sus párpados y observar que no tengan el borde enrojecido o con secreciones. Asegurarse que los parpados no ocluyan las pupilas del niño, que no estén caídos (ptosis palpebral). 2 Observar el reflejo rojo pupilar con el oftalmoscopio directo y asegurarse que este presente y sea simétrico en ambos ojos. 3 Mirar a los ojos del niño/a y asegurarse que mantenga la mirada fija. Si los ojos parecen temblar el niño puede tener un nistagmus que muchas veces es un signo de baja visión. Guía para la atención primaria oftalmológica infantil 4 Observar sus pupilas y asegurarse que éstas sean negras, redondas y simétricas. La presencia de un reflejo blanco en la pupila (leucocoria) debe hacernos sospechar la presencia de una enfermedad seria y el niño debe ser derivado al oftalmólogo inmediatamente. 5 Asegurarse que los ojos estén correctamente alineados. Con una linterna proyectar la luz a los ojos del niño a unos 50 centímetros de distancia. La luz reflejada en sus corneas debe caer en el centro de las pupilas en ambos ojos (Test de Hirschberg) (Fig. 3). Si la luz cae en el centro de una pupila y al costado de la otra, el niño puede tener estrabismo y debe ser referido al oftalmólogo lo antes posible. (Fig. 4 ojo izquierdo esta desviado) Fig. 3 Fig. 4 23 24 Agudeza Visual Evaluación de la Agudeza Visual La agudeza visual puede ser determinada con una cartilla de optotipos a partir de los 3 a 4 años de edad, la prueba puede ser realizada por una persona entrenada para el efecto. Contar con personas entrenadas permite realizar tamizajes en la edad pre-escolar y prevenir problemas severos de visión y por ende de aprendizaje. Procedimiento: 1 Escoger un sitio apropiado para la realización de la prueba. 2 Colocar la cartilla en una pared de preferencia sin ventanas. Asegurarse que la cartilla esté bien iluminada. La distancia a la que debe estar el niño varía de acuerdo a las distintas cartillas 3, 4 o 5 metros. Distancia que está especificada en estas. 3 Antes de comenzar, acercar al niño a 50 centímetros de la cartilla, mostrarle los optotipos y enseñarle a reconocerlos. Si son figuras asegurarse de que las reconozca apropiadamente. Luego situar al niño/a a la distancia apropiada para el examen y explicarle el procedimiento, antes de comenzar la evaluación. 4 La visión debe ser examinada en cada ojo por separado. Es importante que el ojo no examinado esté perfectamente ocluido y que los dos permanezcan abiertos. Para ocluir el ojo se utilizará un oclusor que cubra el ojo sin presionarlo, la presión puede disminuir la visión del ojo, cuando este es desocluido 5 Por norma el ojo derecho se examina primero, sin embargo si la visión en este ojo está muy reducida se puede comenzar con el izquierdo. Guía para la atención primaria oftalmológica infantil 6 Comenzar por los optotipos más grandes y continuar fila por fila hacia los más pequeños. 7 Anotar la línea de visión en la cual el niño identificó correctamente por lo menos tres de los cuatro optotipos señalados. Valores de Agudeza Visual Normal Los valores de agudeza visual normal varían de acuerdo a la edad del niño. • Niños de 3 a 4 años: 20/40 o mejor • Niños de 5 años: 20/30 o mejor • Niños de 6 años: 20/25 o mejor • Niños de 7 y más años:20/20. 25 26 Agudeza Visual Cuando referir Se debe referir a profesionales de la salud visual en los siguientes casos: 1 Niño/as que no alcancen niveles de agudeza visual considerada normal para su edad en alguno de sus ojos. 2 Niños/as que tengan dos o mas líneas de diferencia de agudeza visual entre cada uno de sus ojos. 3 Niños/as que con el test de la linterna no muestren los ojos alineados. 4 Niños/as que presenten anomalías en forma, simetría o color en alguna de sus pupilas. 5 Niños/as con alteraciones en el tamaño de sus ojos, especialmente ojos que parezcan excesivamente grandes. 6 Niño/as con alteraciones anatómicas obvias en alguno de sus ojos. PARA RECORDAR Una adecuada visión garantiza el desarrollo social y psico-motriz adecuado en los niños y niñas; es deber de los profesionales de la salud garantizar que los pequeños sean diagnosticados y referidos oportunamente, en caso de existir anomalías. Guía para la atención primaria oftalmológica infantil Nervio óptico o Papila óptica Mácula Vasos retinianos El examen de fondo de ojo incluye el estudio de la retina y todas sus estructuras, los vasos sanguíneos y la papila. Estructuras anatómicas Papila: Forma:Redonda o discretamente ovalada Color: Rosado, una pequeña zona blanca del centro hacia temporal que corresponde a la excavación fisiológica. Tamaño:1,5 – 2 mm de diámetro Excavación: 0.2/0.3 mm. De coloración pálida Borde: Definido, en el lado nasal puede estar discretamente borroso por las fibras nerviosas que entran en mayor cantidad. 29 30 Examen de Fondo de Ojo Vasos: Número: son 4 arterias que salen y 4 venas que ingresan a la papila. Salida: Puede salir un solo tronco y dividirse fuera del disco o dividirse en la superficie del mismo disco Calibre: las venas son más gruesas que las arterias, tienen una relación de 3 a 2, donde el espesor de 3 arterias juntas es igual al espesor de 2 venas. Color: Las arterias son rojas brillantes, las venas rojas obscuras, con tinte azulado. Recorrido: salen de la papila, dos vasos temporales y dos nasales,. de los cuales dos son superiores y dos inferiores. Los vasos temporales forman un arco superior y otro inferior, que se conoce como “arcadas vasculares” o marco del área Macula: Es la zona central de la retina. Tamaño: área macular: 2.5 mm. de diámetro. Mácula: 1.0 a 3.0 mm. de diámetro Fóvea central: 0.2 a 0.5 mm. de diámetro Contenido: en el centro la parte más deprimida se llama “fóvea”, es la responsable de la visión nítida, de detalles y de la visión de colores. Color: la mácula tiene un color rosado o amarillento, mientras la fóvea tiene un brillo central rojo vino y no tiene vasos sanguíneos. El examen de fondo de ojo se puede realizar con distintos instrumentos, sin embargo, el más utilizado por médicos no oftalmólogos es el oftalmoscopio directo. Guía para la atención primaria oftalmológica infantil Oftalmoscopio Directo El oftalmoscopio directo esta compuesto de una cabeza y un mango. Cabeza: en ella se encuentran un lente neutro central superior por donde el médico mira el ojo del paciente; una pequeña caja de lentes, negativos y positivos; y diferentes tipos de luz y tamaño que se utilizaran según las necesidades. A los lados de esta cabeza hay una cremallera con la que se mueven los lentes, hacia arriba o hacia abajo, que sirven para enfocar la imagen. Mango: es un cilindro donde van las pilas o el sistema eléctrico que dará la luz que se necesita para el examen. Oftalmoscopio Directo 31 Guía para la atención primaria oftalmológica infantil El examen de fondo de ojo mediante el oftalmoscopio directo se denomina: oftalmoscopia directa. Procedimiento 1 Tomando el oftalmoscopio por el mango, el observador utilizará la mano derecha y observará con su ojo derecho, el ojo derecho del paciente; de igual manera utilizará la mano izquierda, y observará con su ojo izquierdo, el ojo izquierdo del paciente. 2 Se realiza la observación con el paciente mirando al frente y colocando el dedo índice en la cremallera del oftalmoscopio, a una distancia de 50cm. A través de la mira del instrumento, se ubica el rojo pupilar; una vez enfocado se acerca el oftalmoscopio observando de afuera hacia dentro, desde el lado temporal al nasal identificando la papila. 3 Se estudia detenidamente al nervio óptico, y se continúa con los vasos sanguíneos, observando: su nacimiento, forma, calibre y recorrido. 4 Posteriormente se solicita al paciente que mire hacia arriba y se revisa el área retiniana siguiendo las manecillas del reloj, hasta completar los 360° de su superficie. 5 Por último se pedirá al paciente que mire a la luz, apareciendo en el centro una luz brillante de rojo intenso, que corresponde a la fóvea, centro de la mácula. Se llama oftalmoscopía directa porque la imagen que se ve es directa o real, con una amplificación de 14 veces del tamaño original, lo que permite observar claramente las estructuras anatómicas del fondo del ojo. Para la realización del examen se puede proceder de dos maneras: • Se dilata la pupila y se examina con luz tenue • No se dilata la pupila y se examina en cuarto oscuro. Cuando la pupila no esta dilatada, utilizamos la luz leve o mediana del oftalmoscopio, cuando esta dilatada se utiliza la luz más intensa. 33 Guía para la atención primaria oftalmológica infantil Ambliopía Definición La ambliopía u ojo vago, es la patología visual que se presenta con disminución de la agudeza visual uni o bilateralmente, es causada por una forma de deprivación visual, sin causa orgánica identificada, por lo general es reversible. En la ambliopía las células cerebrales responsables de la visión de un ojo no se desarrollan por falta de uso. Esta enfermedad, se desarrolla durante el periodo de adquisición y de vulnerabilidad del desarrollo visual. En este periodo, el sistema visual conserva aún la plasticidad y puede modificarse, dura hasta los 6 – 9 años. La ambliopía aparece en el 2 - 4% de la población. Mientras más temprano se presente la enfermedad en el niño/a será más grave y más difícil de revertir. Factores de riesgo Los factores de riesgo para el desarrollo de ambliopía son: • Estado de madurez del niño/a • Duración de la deprivación • Edad de inicio de la deprivación 35 36 Patologías Oftalmológicas Síntomas Diferencia de la agudeza visual entre los dos ojos de por lo menos 2 líneas de visión en la cartilla de optotipos. Clasificación funcional 1 Deprivación del Estímulo: se produce cuando hay obstrucción en el eje visual como en el caso de ptosis palpebral, catarata u opacidad corneana 2 Estrabismo: en el estrabismo, la ambliopía se produce porque ante la falta de alineación de los ojos, el cerebro inhibe la visión del ojo desviado para evitar la visión doble. Esa inhibición constante del ojo desviado produce una falta de maduración de las células de la corteza cerebral, responsables de la visión de ese ojo y como consecuencia, el ojo desviado no desarrolla una visión adecuada. 3 Anisometropia: es la asimetría en el error refractivo, por ejemplo un ojo es mucho mas hipermétrope, miope o astigmata que el otro. En esta patología la imagen se enfoca adecuadamente en un ojo y en forma muy borrosa sobre el otro. Esas dos imágenes tan distintas molestan al cerebro, de manera tal que éste suprime la imagen del ojo más borroso y como consecuencia las células cerebrales responsables de la visión de ese ojo no se desarrollan. Examen visual Examen Visual de niños que no hablan: Se evalúan los reflejos visuales de fijación y de seguimiento: se estudia la capacidad de fijar la vista en un objeto que le llama la atención y la capacidad de seguirlo cuando éste es puesto en movimiento. Luego se evalúa la capacidad de fijación de cada ojo por separado. Guía para la atención primaria oftalmológica infantil Si el niño se fastidia mucho al tapar un ojo y no lo hace al tapar el otro, debe sospecharse de algún problema de visión en uno de los ojos. El test de mirada preferencial se puede realizar en niños de hasta los 18 meses de edad. El test da una idea aproximada sobre la capacidad visual del niño. Examen Visual de niños que hablan: Para el examen visual de los niños/as que no saben leer se utilizan cartillas especiales con símbolos o figuras, para los que saben leer se utiliza la cartilla con números o letras. Tratamiento Se refiere al oftalmólogo quien inicialmente determinará la causa de la deficiencia, evaluando la transparencia de los medios y el reflejo rojo simétrico. Si la ambliopía es por opacidad de medios, se debe eliminar lo que obstruye el eje visual. Si la ambliopía es por anisometropía se corregirá con lentes y aplicará un parche sobre el ojo sano. Si la ambliopía es por estrabismo se colocará un parche sobre el ojo sano y examinará periódicamente hasta corregir el estrabismo. Siempre se parcha el ojo fijador, o sea el de mejor visión para estimular al ojo ambliope. El tiempo de parche depende de la edad del paciente y de la profundidad de la ambliopía, el paciente debe ser controlado periódicamente. PARA RECORDAR Para que el tratamiento de la ambliopía (ojo vago) sea efectivo, debe realizarse durante el período de plasticidad visual, idealmente antes de los 4 años. 37 38 Patologías Oftalmológicas Baja visión Definición También denominada visión subnormal o discapacidad visual Una persona con baja visión es aquella con incapacidad de la función visual aún después de tratamiento y/o corrección refractiva común, con agudeza visual en el mejor ojo de 20/70 (6/18) a proyección luminosa, o campo visual menor de 10º desde el punto de fijación, potencialmente capaz de usar la visión para la planificación y ejecución de tareas. (OMS 1992) • Resolución visual insuficiente (peor de 20/70 en el mejor ojo con la mejor corrección optica). • Campo visual reducido (peor de 10º en el meridiano más ancho del ojo con el campo central más intacto o hemianopsia bilateral homónima o cuadrantopsia). Causas más frecuentes de baja visión en niños • • • • • • • • Catarata Congénita (fig. 5) Retinopatía del Prematuro Glaucoma Alteraciones del nervio óptico (malformaciones, atrofia, inflamaciones) Amaurosis de Leber Degeneraciones retinianas Toxoplasmosis macular bilateral (fig. 6) Albinismo Guía para la atención primaria oftalmológica infantil Fig.5 Fig.6 Tratamiento Manejo del Paciente con Baja Visión Al paciente con disminución visual, se le realiza una valoración completa de su visión funcional con el objeto de implementar estrategias, que le lleven a utilizar eficientemente su visión residual mejorando su función visual, para su posterior incorporación a la vida cotidiana. Se trata de lograr el empleo óptimo de la visión que el paciente conserva, para el desempeño funcional de las actividades, (educación, recreación) mediante el uso de ayudas ópticas, no ópticas, electrónicas, programas de rehabilitación, estimulación visual, apoyo psicológico, cognitivo, social, genético y otros. 39 40 Patologías Oftalmológicas Intervención Temprana Independientemente de la causa de la baja visión la intervención temprana es importante para que el niño se adapte al ambiente y continúe con el proceso de aprendizaje sin interrupción. En el tratamiento de pacientes de baja visión se involucra el Oftalmólogo, Optómetra, Terapista, y el Psicólogo. PARA RECORDAR • Una alteración en la Visión puede afectar el desarrollo emocional, neurológico y físico del niño/a por la limitación potencial de las experiencias y del tipo de información a las cuales está expuesto. • El niño/a con trastornos visuales experimenta retardo en el desarrollo, inclusive cuando no hay otras alteraciones incapacitantes. • El niño/a con trastornos visuales debe desarrollarse en un ambiente rico en experiencias sensoriales. Guía para la atención primaria oftalmológica infantil Estrabismo El estrabismo es una patología ocular frecuente, alrededor de ella se han tejido muchos mitos en la cultura popular. Por su enorme impacto en el desarrollo visual de los niños/as es de suma importancia que el médico no oftalmólogo tenga conocimientos básicos sobre el tema, y pueda detectar y transferir a tiempo al especialista los casos de estrabismo. Una de las principales causas de ambliopía es el estrabismo. Es por esto, que la presencia de esta patología debe inmediatamente sugerir al médico la posibilidad de ambliopía. Conceptos básicos Se entiende por estrabismo a la mala alineación de los ojos, de modo que sólo un ojo fija el objeto de atención, mientras el otro apunta en otra dirección. Factores de riesgo Existen causas orgánicas de pérdida visual que pueden debutar con estrabismo (estrabismo secundario), éstas incluyen: cataratas congénitas, toxoplasmosis ocular, entre otras enfermedades de los ojos; así como enfermedades que amenazan con la vida del niño/a como es el retinoblastoma. 41 42 Patologías Oftalmológicas Fisiopatología La razón por la cual ambos ojos deben estar alineados, es para permitir que las imágenes retinianas de un objeto se formen en la fóvea de cada ojo. Esta alineación normal se denomina ortotropia. En la corteza cerebral se procesan las imágenes provenientes de cada fóvea y se produce la fusión de las mismas para conseguir una sola imagen binocular con estereopsis (percepción de profundidad). A este proceso se le da el nombre de fusión binocular o simplemente fusión. Este proceso mantiene la alineación de los ojos por un mecanismo de retroalimentación llamado fusión motora. En el estrabismo cada fóvea recibe imágenes diferentes. El niño suprime patológicamente la imagen del ojo desviado para evitar la diplopía (visión doble) y la confusión visual. Por este mecanismo el ojo que no fija, no desarrollará adecuadamente la visión. Heterotropía significa estrabismo manifiesto, los ojos se ven mal alineados. Se abrevia tropia. Los niños/as con estrabismo pueden alternar la fijación o tener una preferencia de fijación fuerte con un solo ojo. Guía para la atención primaria oftalmológica infantil En contraste, el término heteroforia, abreviado foria, se refiere a una desviación latente, es decir, una tendencia de los ojos a desviarse. Los ojos en este caso se mantienen alineados mediante fusión motora. La foria se manifiesta al interrumpir la fusión, impedir la visión binocular, u ocluir un ojo, por ejemplo. El término tropia intermitente designa a una foria grande que es difícil de controlar por la fusión motora y que ocasionalmente se convierte en tropia, por ejemplo: en situaciones de cansancio, enfermedad o por la acción de depresores del SNC como sedantes o alcohol. ESTRABISMO Latente (forias) el ojo se desvía por momentos Manifiesto (tropias) el ojo esta desviado todo el tiempo 43 44 Patologías Oftalmológicas Clasificación: • • • • • El estrabismo puede ser horizontal, vertical, torsional o mixto. En la heterotropia y la heteroforia la dirección de la desviación se identifica de la siguiente manera: Esotropia / Esoforia = el ojo se desvía hacia adentro. (Fig. 7) Exotropia / Exoforia = el ojo se desvía hacia afuera. (Fig. 8) Hipertropia / Hiperforia = el ojo se desvía hacia arriba. (Fig. 9) Hipotropia = el ojo se desvía hacia abajo. (Fig. 10) Una “hipotropia izquierda” es igual a “hipertropia derecha”. Por convención se habla sólo de hipertropia derecha o izquierda dependiendo del ojo fijador y el término hipotropia se usa sólo en casos en que el ojo se mantenga hacia abajo por una restricción o una paresia. Ciclotropia = mala alineación torsional; puede ser exciclotropia (extorsión) o inciclotropia (intorsión). Clínicamente no se observan cicloforias. HIPERTROPIA desviación hacia arriba HIPERTROPIA desviación hacia arriba ESTRABISMO HIPERTROPIA desviación hacia arriba HIPERTROPIA desviación hacia arriba Guía para la atención primaria oftalmológica infantil Fig.7 Fig.8 Fig.9 Fig.10 45 46 Patologías Oftalmológicas Los estrabismos se clasifican en dos categorías principales, comitantes e incomitantes. El estrabismo se denomina comitante cuando la magnitud de la desviación es la misma en todas las direcciones de la mirada. La mayor parte de los estrabismos congénitos e infantiles son comitantes. Como regla general la comitancia es un signo de que el estrabismo no es causado por problemas neurológicos. Aunque en ocasiones el inicio de algunas enfermedades neurológicas adquiridas, pueden presentarse con un estrabismo clínicamente comitante. (Fig. 11) Fig.11 Guía para la atención primaria oftalmológica infantil En el estrabismo incomitante la magnitud de la desviación cambia dependiendo de la dirección de la mirada. La incomitancia es causada por una limitación de los movimientos oculares, sea por restricción ocular o paresia de los músculos extraoculares. Las causas de restricción incluyen la miopatía tiroidea y la adherencia de los tejidos perioculares al ojo o directamente al músculo extraocular. La paresia de los músculos extraoculares puede deberse a falta de inervación (parálisis de III, VI o IV nervios craneales), lesión muscular traumática y enfermedades de la unión neuromuscular como la miastenia gravis. En resumen un estrabismo incomitante en muchos casos es un estrabismo paralítico y si es adquirido, puede indicar enfermedad orbitaria o neurológica o ser secundaria a un trauma. (Fig. 12) Fig.12 47 48 Patologías Oftalmológicas Diagnóstico Evaluación del estrabismo. Cuándo y Cómo examinar 1 En todos los recién nacidos se debe examinar el alineamiento de los ojos y la reacción pupilar; la oftalmoscopia debe realizarse siempre que sea posible. Hasta los 3 – 4 meses de edad pueden presentarse momentáneamente movimientos incoordinados de los ojos y a veces incluso estrabismo. Es necesario referir al niño si estos movimientos persisten después de los 4 meses de vida e inmediatamente si la desviación observada es permanente. 2 En la infancia, durante los exámenes pediátricos de rutina, debe observarse cómo el niño mira una luz, cómo sigue con la mirada un objeto en movimiento y cómo reacciona al cubrir un ojo alternadamente. Debe ser capaz de mantener la fijación de manera central y sostenida con cada ojo. Un niño que no ve bien con un ojo se molestará al cubrirle el “ojo bueno” 3 A partir de los 3 años e incluso antes en niños colaboradores, debe cuantificarse la agudeza visual con cartillas de dibujos o con el test de la “E”. 4 La inspección general revelará una desviación gruesa de un ojo; hacer que el paciente mire de frente, arriba, abajo, a la derecha y a la izquierda nos dará una idea de si la magnitud de la desviación Guía para la atención primaria oftalmológica infantil es la misma en todas las posiciones de la mirada (comitancia); o si hay variaciones significativas, con posible estrabismo paralítico de importancia neurológica; también se puede evaluar la presencia de nistagmus. 5 Pruebas de reflejo luminoso: Existen 3 pruebas de este tipo, el test del reflejo luminoso corneal (test de Hirschberg), el test del reflejo de Bruckner y el test de Krimsky (modificación del primero empleando prismas). Nos referiremos únicamente a las dos primeras pruebas. a Test de Hirschberg: valora la alineación de los ojos en base a la posición del reflejo corneal de una luz dentro de la pupila. Se lo realiza sosteniendo una fuente de luz (linterna, oftalmoscopio) aproximadamente a 50 cm. del paciente, dirigido directamente a sus ojos y se pide al examinado que mire a la luz. El examinador debe estar al mismo nivel del paciente y observar los reflejos luminosos corneales desde atrás de la fuente luminosa. Se notará entonces si la posición de dichos reflejos es simétrica en ambas pupilas. El reflejo debe caer en el centro de cada pupila (exactamente, con un ligero descentramiento simétrico en sentido nasal). Si hay estrabismo la luz estará excéntricamente reflejada en el ojo desviado en dirección opuesta a la desviación y mientras más alejado esté el reflejo del centro pupilar, mayor será el ángulo de desviación. En esotropia el desplazamiento del reflejo es en sentido temporal, en exotropia en sentido nasal y en hipertropia es inferior. La desviación es pequeña si el desplazamiento está entre el centro y el borde pupilar; moderada, si está entre el borde pupilar y el limbo; y grande, si sobrepasa el limbo corneal. 49 50 Patologías Oftalmológicas b Test del reflejo rojo de Bruckner: se lo realiza utilizando el oftalmoscopio directo, valora el reflejo rojo de ambos ojos simultáneamente. En una habitación oscurecida, el examinador mira a través del oftalmoscopio a un metro de distancia, el examinado debe mirar a la luz. Los reflejos rojos deben aparecer brillantes e iguales en ambos ojos (la imagen que se ve es la de los “ojos rojos” de las fotografías). En el estrabismo suele haber reflejos asimétricos, el reflejo más brillante corresponde al ojo desviado. Esta prueba es útil, además, para identificar otras patologías que cambian el reflejo rojo normal. Un reflejo mate se observará en anisometropía, patología retiniana grosera, desprendimiento de retina grande y opacidad de medios (cataratas, opacidades corneales o vítreas). Esta prueba rápida proporciona información valiosa, cualquier asimetría merece investigación. 6 Prueba de cobertura: (“cover test”): con esta prueba se detecta la presencia de una tropia. Se solicita al paciente que mire a un punto de fijación delante de él, algo que capte la atención del niño como lápices con muñequitos en la punta, una calcomanía llamativa pegada a un bajalenguas, etc., o incluso simplemente la punta de la nariz del examinador. Luego se cubre brevemente, por uno o dos segundos, el ojo que parece recto (ojo fijador) observando el ojo que queda descubierto. Si éste inmediatamente se mueve para retomar la fijación en el objeto, asumiremos que existe una desviación en la dirección opuesta al movimiento. Se repite el procedimiento con el otro ojo. Si no se produce ningún movimiento de los ojos quiere decir que están rectos (ortotropia). Guía para la atención primaria oftalmológica infantil La prueba anterior descarta una tropia pero no una foria latente. Para descubrir una foria se realiza una prueba de oclusión o cobertura y desoclusión que disocia la fusión binocular. Se ocluye un ojo por varios segundos para disociar la fusión y luego se lo desocluye observando que el ojo que se desvió bajo la oclusión vuelve a enderezarse y los ojos quedan nuevamente derechos. Si no hay desviación del ojo ocluido se habla de ortoforia. 7 Pseudoestrabismo: con mucha frecuencia acuden padres de familia a la consulta porque creen que su niño desvía los ojos hacia adentro. El pseudoestrabismo, o más propiamente pseudoesotropia, es una condición en la que los ojos son en realidad ortotrópicos pero aparentan estar desviados. (Fig. 13) Ocurre en lactantes con un puente nasal ancho y pliegues epicánticos prominentes. Suele resolverse hacia los 2 o 3 años de edad, cuando los pliegues epicánticos disminuyen como consecuencia del desarrollo de los huesos propios de la nariz. Los niños con distancia interpupilar pequeña también pueden parecer esotrópicos, especialmente al mirar lateralmente o al enfocar de cerca. Los padres llevan en ocasiones fotografías en las que creen que los ojos aparecen girados hacia adentro. El examen cuidadoso de estas fotografías revela que el niño se encuentra con la cabeza girada y los ojos dirigidos hacia el lado, con el ojo que parece desviado enterrado bajo el pliegue epicántico. El examen del reflejo luminoso corneal revelará simetría y el test de cobertura será negativo (no habrá movimiento). De todos modos estos niños/as requieren un examen oftalmológico completo, ya que algunos podrían realmente tener una tropia, es conveniente el control periódico. 51 52 Patologías Oftalmológicas Tratamiento Manejo del estrabismo Todo niño en el que se detecte o sospeche la presencia de estrabismo debe referirse de manera inmediata al oftalmólogo. El oftalmólogo realizará un estudio completo del paciente para descartar Fig.13 una causa orgánica de pérdida visual, determinar el tipo de estrabismo del que se trata y si el niño necesita un tratamiento con: lentes, régimen de oclusión o si se requerirá de cirugía para corregir la desviación. Es imperioso recordar que el estrabismo es una causa muy importante de ambliopía y que ésta sólo puede ser tratada cuando se detecta dentro del período de desarrollo visual (antes de los 8-9 años de edad, idealmente antes de los 4 años) por lo que una referencia temprana garantizará un buen pronóstico visual. El tratamiento exitoso de la ambliopía incrementa significativamente la posibilidad de un realineamiento permanente luego de la cirugía de estrabismo. PARA RECORDAR Es normal que un niño/a de menos de 6 meses desvíe ocasionalmente uno de sus ojos, si la desviación es constante o involucra siempre al mismo ojo, el niño/a debe ser referido inmediatamente al oftalmólogo. El estrabismo puede ser una manifestación de condiciones patológicas serias (por ejemplo un retinoblastoma) todo paciente con estrabismo debe ser referido al oftalmólogo al momento del diagnóstico. Guía para la atención primaria oftalmológica infantil Ojo Rojo El ojo rojo es un signo de consulta frecuente, y se caracteriza por el color rojo de la conjuntiva, varía en intensidad de acuerdo a los distintos cuadros clínicos. En general no representa cuadros de gravedad que requieran la atención inmediata del especialista en oftalmología. Sin embargo en algunas ocasiones pueden serlo, por lo que el paciente debe ser evaluado a conciencia; si el cuadro no es claro debe ser derivado con rapidez al especialista. Las causas mas frecuentes de ojo rojo en la población pediátrica, son: • Conjuntivitis • Queratitis • Uveitis • Ulceras corneales Conjuntivitis Las conjuntivitis son las causas más comunes de ojo rojo en el niño/a. En general son banales y autolimitantes, pero en algunos casos pueden ser resistentes al tratamiento o complicarse con cuadros más severos. Las conjuntivitis pueden ser infecciosas o no infecciosas. Dentro de las conjuntivitis no infecciosas las más comunes son las ambientales y las alérgicas. 53 54 Patologías Oftalmológicas Clasificacion etiológica Conjuntivitis No Infecciosas Ambientales Alérgicas Infecciosas Bacterianas Virales Conjuntivitis actinica proliferativa Conjuntivitis ambientales Las conjuntivitis ambientales son aquellas causadas por una susceptibilidad especial del niño/a a factores ambientales como el sol, el viento y el polvo. Suelen ser conjuntivitis crónicas cuyos síntomas empeoran con el transcurso del día. El paciente se presenta con ojo rojo, sin secreciones y a veces fotofobia. Una forma especial de conjuntivitis ambiental es la conjuntivitis actínica proliferativa. (Fig. 14) Esta forma de conjuntivitis es común en niños de bajos recursos, que habitan en la serranía ecuatoriana. En esta conjuntivitis además de la hiperemia de la conjuntiva, se observa la proliferación de la conjuntiva formando verdaderos granulo- Fig.14 Conjuntivitis actinica proliferativa mas que pueden avanzar hacia la cornea. En estos niños la sintomatología es florida con fotofobia y a veces la presencia de prurito. El tratamiento de estos niños/as consiste en lubricación con lágrimas naturales, descongestivos y sobre todo, protección contra factores ambientales con el uso de gorra y gafas. Fig.15 Conjuntivitis alérgica en ojo derecho Conjuntivitis alérgicas Las conjuntivitis alérgicas son cada vez más comunes por el aumento de la contaminación ambiental. El paciente presenta ojo rojo, a veces lagrimeo y fotofobia, sin embargo el síntoma más característico es el prurito. En los cuadros agudos puede existir edema palpebral. (Fig. 15) Las conjuntivitis crónicas suelen ser repetitivas y para su tratamiento se administra colirios antialergicos y protección contra los alergenos. Las conjuntivitis agudas en niños se dividen en dos grandes grupos, de acuerdo al período de aparición de los síntomas. Conjuntivitis neonatales: cuando los síntomas aparecen en el primer mes de vida. Conjuntivitis postneonatales: cuando los síntomas se manifiestan después del primer mes de vida. Fig.16 Folículos Conjuntivales Fig.17 Papilas Conjuntivales Fig.18 Conjuntivitis hemorrágica por neumococo 56 Patologías Oftalmológicas Clasificación por grupo etareo Conjuntivitis Neonatales Químicas Clamidias Herpéticas Bacterianas Gonococcica Postneonatales Bacterianas Virales Guía para la atención primaria oftalmológica infantil Conjuntivitis Neonatales Esta división se debe a que las conjuntivitis agudas que ocurren durante el período neonatal, tienen una implicancia clínica especial. Por un lado, el neonato debe ser considerado un paciente inmuno comprometido, su sistema inmune comienza a funcionar y no cuenta con la cantidad y calidad de defensas de un niño mayor. Por otro lado, el neonato puede presentar conjuntivitis agudas adquiridas durante su paso por el canal de parto, en el que se puede infectar por gonococo, herpes o clamidias. Estas conjuntivitis pueden tener consecuencias muy graves no solo oculares sino también sistémicas. Esto determina que la actitud diagnóstica frente a una conjuntivitis neonatal deba ser más inquisitiva que en niños/as mayores. En toda conjuntivitis neonatal se debe realizar, en primera instancia: frotis, cultivo y antibiograma, lo que no es imprescindible en un niño mayor. Clasificación Las conjuntivitis neonatales más comunes son: 1. Conjuntivitis química: Aparece entre el primero y segundo día de vida y se manifiesta clínicamente con hiperemia conjuntival bilateral y secreción leve. La causa más común es la aplicación de nitrato de plata al 1% en el momento de nacer, como profilaxis para la conjuntivitis gonocócica. 57 58 Patologías Oftalmológicas 2. Conjuntivitis gonocócica: Los síntomas aparecen después del segundo día, entre el tercer y el quinto día de nacido y la sintomatología es mucho más aparatosa. En estos casos, se debe pensar en una conjuntivitis gonocócica hasta que se pueda demostrar lo contrario. Esta conjuntivitis también llamada oftalmía neonatal puede traer gravísimas complicaciones incluyendo la pérdida del ojo, cuando no es tratada a tiempo. Se produce por contaminación de los ojos del niño durante el paso a través del canal de parto de una madre con gonorrea. El período de incubación es de 2 a 3 días y clínicamente se manifiesta con secreción serosa, que luego se hace purulenta y tan copiosa que puede deslizarse hacia las mejillas. Algunas veces pueden desarrollarse pseudo membranas. Los párpados están marcadamente edematosos, difíciles de abrir y se acumula pus en el saco conjuntival que puede salir a chorro de los párpados al intentar separarlos, contaminando al examinador. A pesar de la copiosa secreción purulenta, en un principio el tejido conjuntival puede estar levemente involucrado. Pero después, la conjuntiva se vuelve muy enrojecida y rugosa lo que la diferencia de otras conjuntivitis bacterianas del neonato en que ésta no esta tan involucrada. En casos severos o no tratados, la conjuntivitis se puede complicar con un tipo purulento severo de queratitis (infección de la córnea). La queratitis comienza como un infiltrado amarillento sobre la superficie corneal, que progresa y se ulcera muy rápidamente con la resultante perforación del ojo y endoftalmitis (infección de todo el ojo). La enfermedad es altamente contagiosa y es obligatorio el aislamiento del niño. Guía para la atención primaria oftalmológica infantil El diagnóstico se efectúa fundamentalmente por la clínica que es bastante característica, puede certificarse mediante la visualización de diplococos Gram. negativos intracelulares en frotis de la secreción o del raspado de la conjuntiva. El tratamiento debe ser inmediato y consiste en la administración intravenosa de penicilina G cristalina a razón de 100000 UI/Kg./dia, dividida en 2 dosis durante 7 días. También esta descrita la administración de una dosis única de 125 mg de ceftriaxone intramuscular. Además hay que irrigar en forma continua la conjuntiva con suero fisiológico para mantener el ojo libre de secreciones. El tratamiento tópico con antibióticos está discutido. Puede observarse conjuntivitis gonocóccica en adolescentes con infecciones genitales, y a veces en lactantes y niños víctimas de abuso sexual. 3. Conjuntivitis neonatales bacterianas: Además de la Neisseria gonorreae, otras bacterias pueden contaminar las conjuntivas del neonato. Entre ellas las más frecuentes son: el estafilococo aureus, el haemophilus, el neumococo y los enterococos. Estas conjuntivitis aparecen durante las primeras dos semanas de vida. La conjuntiva se presenta hiperémica y edematosa, y suele haber exudado o secreciones, pero nunca en forma tan abundante como en la conjuntivitis gonocócica. El tratamiento de estos tipos de conjuntivitis bacteriana consiste en administrar antibióticos tópicos como la polimixina B, gramicidina, eritromicina, ácido fucídico, sulfacetamida, tobramicina, cloranfenicol, que deben ser administrados 4 a 6 veces al día durante 10 días. La mayoría de los gérmenes que usualmente producen conjuntivitis son resistentes a la gentamicina. En estos niños siempre hay que hacer cultivos y antibiogramas antes de iniciar el tratamiento. 59 60 Patologías Oftalmológicas 4. Conjuntivitis de inclusión: El principal agente etiológico es la clamidia tracomatis entre otros, que en conjunto se denominan agentes TRIC. Estos son similares a los virus y son parásitos intracelulares obligados. Estas conjuntivitis están cobrando mayor importancia ya que su incidencia va en aumento. En Estados Unidos se las considera en la actualidad, el agente etiológico mas común de las conjuntivitis neonatales. En un estudio del Jackson Memorial Hospital, de 103 casos de conjuntivitis neonatales, alrededor del 50% se debían a los agentes TRIC. Es importante su diagnóstico en el neonato, por su frecuente asociación con neumonías neonatales por clamidias. La infección se produce en el neonato por el paso a través del canal de parto en una madre con infección genital. Cerca del 50% de los hijos de mujeres con aparatos genitales colonizados por clamidias, desarrollan la enfermedad. El período de incubación es de una a dos semanas. El compromiso de la conjuntiva empieza al final de la primera semana de vida con hiperemia, edema y una cantidad variable de secreción. La conjuntiva palpebral está mas afectada que la bulbar y predominantemente esta afectado el párpado inferior. Con frecuencia la afección es unilateral. El diagnóstico se confirma identificando el antígeno de clamidia por reacciones inmunológicas, detectando inclusiones intracelulares o aislando el microorganismo. Lo más sencillo es hacer el diagnóstico sobre la base de los hallazgos citológicos de una muestra obtenida por raspado conjuntival. Se observa una respuesta celular inflamatoria neutrófila, mononuclear mixta con cuerpos de inclusión citoplasmáticos basófilos epiteliales típicos, idénticos a los observados en el tracoma. Guía para la atención primaria oftalmológica infantil El tratamiento, depende de la extensión de la enfermedad, sobre todo de la presencia o ausencia de infección sistémica. En caso de compromiso puramente ocular, sobre todo en casos leves, el tratamiento tópico con un ungüento de eritromicina administrado cuatro veces al día, puede ser el adecuado. El tratamiento debe ser seguido durante 3 semanas debido al ciclo de vida del microorganismo, caso contrario, las recurrencias son la regla. Algunos autores sin embargo aconsejan incluir el tratamiento sistémico debido al riesgo de neumonía asociada recomendando eritromicina vía oral en dosis de 50 mg/kg/día durante 3 semanas. 5. Conjuntivitis virales: Estas suelen producirse por el virus del herpes simple. La infección se produce por el paso a través del canal del parto en madres infectadas con herpes genital. El periodo de incubación es de 3 días a 3 semanas. Los signos iniciales en el neonato pueden ser inflamación de la conjuntiva o de la córnea, que pueden ocasionar ulceraciones y cicatrización corneal. La enfermedad ocular puede complicarse con infecciones sistémicas, por lo que si se sospecha o se demuestra infección por herpes, hay que hospitalizar al niño y tratarlo. El diagnóstico se confirma recuperando el virus en cultivos de la conjuntiva, piel o boca. El tratamiento antiviral de elección es el aciclovir administrado en forma tópica 5 veces al día por al menos 10 días y además agregar tratamiento sistemico con aciclovir de ser necesario. 61 62 Patologías Oftalmológicas Conjuntivitis postneonatales En las conjuntivitis postneonatales, las infecciones bacterianas son la causa de las conjuntivitis agudas en más del 50% de los casos. La bacteria más común es el Haemophilus influenzae, que produce una conjuntivitis aguda purulenta, que suele complicarse con celulitis periorbitaria, endoftalmitis, otitis media, artritis séptica y meningitis. Este cuadro se ve sobre todo en pacientes de 6 meses a 3 años de edad. Es importante reconocerla, ya que esta conjuntivitis puede preceder a un cuadro de infección respiratoria alta, que a su vez precede a una meningitis severa; en niños menores de 3 años la mortalidad puede ser muy elevada. El tratamiento de los cuadros puramente oculares se realiza con colirios con polimixina B, bacitracina, gramicidina, acido fucidico, sulfacetamidas, tobramicina, cloranfenicol, administrados 4 a 6 veces al día durante 10 días. En niños/as pequeños que duermen al menos 10 horas al día es recomendable combinar el tratamiento de colirios durante el día con ungüento en la noche, para así conseguir una mejor cobertura, ya que la biodisponibilidad de los colirios, es mucho mas corta que la de los ungüentos. Si hay compromiso sistémico se debe agregar tratamiento sistémico. Otras bacterias identificadas como agentes etiológicos de las conjuntivitis en niños, son el estafilococo y menos frecuentemente la Klebsiella y la Pseudomona. En el tratamiento de estas conjuntivitis es útil el uso en primera instancia de colirios antibióticos combinados de Polimixina B, Bacitracina, Neomicina, Gramicidina, Acido Fucidico, Sulfacetamidas, Cloramfenicol, Tobramicina que por lo general resuelven en forma satisfactoria la mayoría de casos. De no ser así, es necesario suspender toda medicación por 48 horas, y hacer un cultivo y antibiograma para medicar en forma más específica. Guía para la atención primaria oftalmológica infantil Conjuntivitis Virales Pueden ser producidas por diversos virus. Unos de los más comunes son los adenovirus especialmente los tipos 7, 8, 13 y 18 que ocasionan cuadros de queratoconjuntivitis con compromiso de la córnea. La conjuntiva se encuentra muy hiperémica y edematosa, a menudo con hiperplasia folicular y pueden detectarse infiltrados corneales. Esta conjuntivitis es altamente contagiosa y no tiene tratamiento específico, pero pueden administrarse antibióticos tópicos para evitar sobreinfecciones bacterianas. Los enterovirus producen una conjuntivitis que coincide con un mal estado general y otros signos de infección viral. Clínicamente se caracteriza por un cuadro de aparición súbita, con dolor, prurito, fotofobia, lagrimeo y edema. La conjuntiva esta edematosa y con hemorragias subconjuntivales. No tiene tratamiento específico y es muy contagiosa. El Fig.19 sarampión puede afectar la conjuntiva produciendo una conjuntivitis folicular y queratitis. Las conjuntivitis producidas por herpes virus se encuentran asociadas a queratitis y ulceraciones palpebrales. Es muy raro observar una conjuntivitis pura producida por herpes virus. (Fig. 19) PARA RECORDAR Siempre tomar muestras para cultivo y antibiograma en las conjuntivitis neonatales, recordar que el neonato debe considerarse un paciente inmunocomprometido. Nunca deben utilizarse colirios con corticoides ya que estos pueden traer efectos secundarios que pueden comprometer seriamente la visión. 63 64 Patologías Oftalmológicas Queratitis Las queratitis son infecciones que afectan a la cornea. Esta infección se produce en niños y adultos, por bacterias, virus y hongos. El cuadro clínico se caracteriza porque el paciente presenta dolor, fotofobia intensa y lagrimeo. Por lo general el niño se encuentra febril, irritable, su ojo está rojo y lo cierra constantemente por la molestia que le ocasiona mantenerlo abierto. Al examen se observa un ojo rojo, con una opacidad blanquecina sobre la cornea, acompañada de secreción. (Fig. 20) Cuadro Clínico Dolor, fotofobia, ojo rojo, leucoma (mancha blanca en la cornea). El diagnostico y tratamiento se obstaculiza por la dificultad que tienen los niños en expresar con claridad sus molestias. En ocasiones se administran colirios vasoconstrictores que cubren el cuadro, evidenciándose la enfermedad cuando se ha agravado. En este caso el examen ocular se complica al punto que es necesario anestesiarlos para evaluar el grado de lesión y determinar su causa. Las causas más comunes de queratitis en niños/as son las infecciones bacterianas y las producidas por herpes virus. El tratamiento más efectivo en las queratitis herpéticas, es la aplicación en el fondo de saco conjuntival de aciclovir en ungüento, 5 veces al día, durante por lo menos 10 días. Guía para la atención primaria oftalmológica infantil Fig.20 En los abscesos cornéales es necesario tomar una muestra del absceso para realizar un cultivo y antibiograma. No se recomienda el tratamiento antibiótico con inyecciones subconjuntivales en niños, pues sería necesario anestesiarlos para la administración del medicamento. Se consiguen buenos niveles de antibiótico, utilizando 2 colirios distintos, en tanto, se tiene los resultados del cultivo. Se recomienda utilizar un aminoglucósido que puede ser tobramicina o gentamicina reforzada o vancomicina o amikacina y un colirio con cefalosporinas de segunda o tercera generación que se preparan con ampollas de cefalosporinas y lágrimas. Para la preparación del colirio se mezcla en un frasco de 10 ml de lágrimas artificiales una ampolla de 500mg de ceftazidina. El medicamento refrigerado tiene 7 días de duración. 65 66 Patologías Oftalmológicas Para obtener una dosis de impregnación adecuada, se debe administrar una gota del primer colirio cada minuto durante 5 minutos. Luego de 5 minutos de descanso se hace lo mismo con el segundo colirio. De esta manera se obtienen altos niveles de antibiótico en el tejido corneal durante los primeros 30 minutos. Posteriormente el paciente es tratado con una gota de cada colirio cada hora, administrado con 5 minutos de intervalo. Este ritmo debe mantenerse por lo menos las primeras 48 horas, luego las dosis son espaciadas de acuerdo a la evolución del paciente. La administración por vía sistémica es por lo general innecesaria. Clasificación Etiológica de las queratitis Queratitis Bacterianas Virales Micóticas Guía para la atención primaria oftalmológica infantil Uveitis Las uveítis son las inflamaciones que comprometen al tracto uveal: iris, cuerpo ciliar y coroides. Son mucho menos frecuentes en los niños/as que en los adultos, apenas el 8% del total de las uveítis se observan en pacientes por debajo de los 16 años de edad, sin embargo son mucho mas graves y pueden llevar a la ceguera. Según la literatura mundial, la uveítis anterior mas común en la infancia es aquella asociada a la artritis reumatoidea juvenil, sin embargo en el Ecuador, son comunes las uveítis exógenas secundarias a heridas accidentales, cuerpo extraños o ulceras de córnea infectadas. Las uveítis posteriores se originan por lo general por toxoplasmosis en su forma congénita o adquirida. Otra causa no poco frecuente y que debe ser investigada es la toxocariasis ocular que se caracteriza por presentar un cuadro oftalmoscopico bastante característico. La uveítis intermediaria antes conocida como pars planitis es bastante frecuente y muchas veces no diagnosticada. Se presenta como una uveítis bilateral, en los niños/as de 13 a 19 años de edad, aunque puede encontrarse en niños menores. Fig.21 Uveítis anterior obsérvese la oclusión de la pupila con membrana inflamatoria 67 68 Patologías Oftalmológicas A pesar de que estas son las uveítis más frecuentes en los niños/as, también se registran casos de: sarcoidosis, tuberculosis, Sindrome de Behcet, Síndrome de Vogt Koyanagi Harada y otras; en estos casos, el cuadro clínico se presenta con la misma sintomatología que en los adultos. En uveítis que se manifiestan en niños menores de 4 años, se debe hacer diagnostico diferencial, con afecciones malignas que presentan un cuadro pseudoinflamatorio intraocular como el retinoblastoma y las leucemias. Clasificación de la Uveitis Queratitis ANTERIOR (Recordar asociación con Artritis Reumatoidea Juvenil) INTERMEDIA Pars Planitis POSTERIOR Toxoplasmosis Toxocariasis Guía para la atención primaria oftalmológica infantil Endoftalmitis Las endoftalmitis son infecciones que comprometen a todo el globo ocular. Son mucho menos frecuentes en niños/as que en adultos. Entre las causas más comunes de endoftalmitis están los traumas perforantes no tratados. Otra de las causas posibles de endoftalmitis, es la propagación de gérmenes generalmente el Haemophilus influenzae causante de celulitis orbitaria. Finalmente se puede observar está patología en casos de embolización séptica en una bacFig.22 Embolizacion séptica por teriemia. (Fig. 22) pseudomona en un recién nacido prematuro PARA RECORDAR Las uveítis, queratitis y endoftalmitis siempre se deben referir al oftalmólogo 69 70 Patologías Oftalmológicas Epífora La epífora es el lagrimeo permanente que se observa en un niño/a que no llora. Clasificación Las epiforas se clasifican en activas y pasivas. a Las activas son aquellas que se producen por hipersecreción lagrimal. En los niños/as se observa en las siguientes patologías: • Glaucoma Congénito • Conjuntivitis alérgica y virales • Queratitis • Cuerpos extraños o úlceras corneales b Las pasivas se generan por una alteración en el drenaje de la lagrima y son mucho más comunes en los niños/as menores de un año. La lágrima se elimina en un 25% por evaporación y un 75% por drenaje a través del conducto lacrimonasal. Patologías La alteración anatómica del conducto lacrimonasal es la primera causa de epífora en los niños/as. Guía para la atención primaria oftalmológica infantil Obstrucción congenita del conducto lacrimonasal La anatomía del sistema lagrimal excretor puede estar afectada con la obstrucción congénita de la vía lagrimal excretora, anormalidad que se presenta aproximadamente en el 10% de los niños/as y tiene un componente hereditario. El 10 a 20% de los casos son bilaterales. El 90% de pequeños/as se curan espontáneamente durante el primer año de vida. Cuadro Clínico • Epífora 100% • Conjuntivitis a repetición • Dacriocistitis Diagnóstico Diferencial El diagnóstico diferencial se realiza con otras patologías causantes de epífora en el niño como: • Conjuntivitis virales. • Glaucoma congénito • Úlceras o cuerpos extraños corneales Tratamiento La mejoría espontánea ocurre en el 50% de los casos en los primeros seis meses y en el 90% en un año. Se debe masajear sobre la zona del saco lagrimal y administrar colirios antibióticos como polimixina B, tobramicina, cloranfenicol, sulfas, etc. cuatro veces al día durante 10 días, además de realizar controles mensuales; si no mejora se debe efectuar un sondaje, para destapar la vía lagrimal, lo que se recomienda realizar a los 8 o 12 meses de vida, una vez iniciado el tratamiento clínico. 71 72 Patologías Oftalmológicas Dacriocistitis Fig.23 Dacriocistitis aguda en un neonato como complicación de obstrucción del conducto lacrimonasal Es la infección del saco lagrimal que se produce como una complicación de la obstrucción de la vía lagrimal. El cuadro clínico se caracteriza por presentar: eritema, edema, aumento de volumen en la región del saco lagrimal y párpado inferior con la presencia de reflujo muco purulento al comprimir el saco. (Fig. 23) Tratamiento La dacriocistitis crónica leve dura más de 14 días y se trata con antibióticos orales como la amoxicilina. La dacriocistitis aguda tiene una duración menor a 7 días, se trata con antibióticos sistémicos, del grupo de las penicilinas o cefalosporinas por vía endovenosa, seguido del sondaje. Las complicaciones posibles son celulitis preseptal y la celulitis orbitaria. Con un niño/a con diacrocistitis la conducta a seguir es la siguiente: Guía para la atención primaria oftalmológica infantil • Si se cumple con el tratamiento y el cuadro cede, se mantiene esta conducta hasta su resolución. Si el niño/a no mejora o presenta continuas infecciones, se realiza el sondaje no antes de los 6 meses y de preferencia no después del año y medio ya que el porcentaje de éxito del procedimiento disminuye. • No se realizara el sondaje si el componente inflamatorio es muy importante, ya que los tejidos inflamados son friables y existe la posibilidad de crear falsas vías. Una vez se observe mejoría se realiza este procedimiento, bajo anestesia general, con una sonda maleable de aluminio de calibre 00 ò 000 a través del punto lagrimal superior. • De resultar fallido este primer sondaje, se repite un segundo a los 6 meses de realizado el primero. • Si no resulta el segundo sondaje se realiza una intubación de la vía lagrimal con tubos de silicona, dejándolos en el conducto por 3 a 6 meses. • Si se detecta que la obstrucción no cede o es de tipo óseo y no mucoso debemos realizar una dacriocistorrinostomía, de acuerdo a esta técnica se penetra en la cavidad nasal y se abre el nivel de obstrucción creando una comunicación entre la mucosa del saco lagrimal y la mucosa nasal, e instalando los tubos de silicona. Esta técnica se debe realizar, no antes de los 4 años de vida, edad en que las estructuras pueden reconocerse mejor. 73 74 Patologías Oftalmológicas Glaucoma pediátrico El glaucoma es otra causa de epifora, en esta patología la presión del líquido intraocular se eleva lentamente por obstrucción en el drenaje del humor acuoso, el cual normalmente fluye desde dentro hacia fuera del ojo. En el glaucoma, el líquido se acumula y la presión elevada origina lesión del nervio óptico y pérdida de visión. Clasificación Primarios • Glaucoma congénito, se presenta entre los 0 y 3 años, se divide en glaucoma del recién nacido que es el que se diagnostica en los primeros dos meses de vida y glaucoma infantil que se diagnostica posteriormente • Juvenil se presenta de los 3 a los 16 años • Asociado con anomalías oculares (aniridia, Peters, etc.) • Asociado con enfermedades sistémicas (Sturge-Weber, Neurofibromatosis, Marfán, etc. Secundarios • Traumático • Inflamatorio • Por neoplasias oculares Guía para la atención primaria oftalmológica infantil Glaucoma congenito primario ( GCP) Se denomina a aquel que aparece entre el nacimiento y los tres años de edad, sin otra malformación del segmento anterior o enfermedad sistémica asociada. Se debe a un defecto trabéculo disgenésico aislado, que consiste en una alteración de la porosidad del trabeculado (estructura ubicada en la raíz del iris por donde se filtra el humor acuoso y sale del ojo), engrosamiento de las trabéculas uveales, ausencia de formación de los espacios trabeculares externos, y depósito anormal de una sustancia amorfa en la capa interna de la pared del conducto de Schlemm que esta ubicado en el ángulo camerular, por donde se drena el humor acuoso del ojo. Características generales • La incidencia es de 1 por cada 10000 nacidos vivos. • Herencia: gen autosómico recesivo (10%) o esporádico (90%) • Edad de aparición: puede estar presente al nacer o el primer mes en el 17% de niños/as; entre los 2 y 24 meses en el 72%; entre los 2 y 3 años en el 11% de los niños/as. • Afecta a varones en el 65% de los casos • Es bilateral en el 80% de los pacientes. 75 76 Patologías Oftalmológicas Cuadro clínico (fig. 24) • La triada clínica clásica del glaucoma congénito primario la constituyen la epífora, la fotofobia y el blérafoespasmo, que se deben a la tensión sobre la córnea, rupturas de la membrana de Descemet y edema corneal. • Aumento del tamaño corneal, que está presente al momento del diagnóstico en el 56% de casos. El diámetro corneal horizontal normal es de 9.5 a 10.5 mm al nacimiento, si es mayor a 11.5 sugiere glaucoma; al año es de 10 a 11.5 mm., si es mayor de 12.5 sugiere esta patología; cualquier niño con un diámetro corneal mayor a 13 mm. es sospechoso de glaucoma. • Opacidad corneal. El edema corneal aparece con presiones intraoculares sobre 26 mmHg. en neonatos. Las estrías de Haab (rupturas en la membrana de Descemet de la cornea) indican que hay o hubo glaucoma, por si solas originan un astigmatismo irregular y ambliopía. También pueden presentarse en el trauma obstétrico. Fig.24 Guía para la atención primaria oftalmológica infantil Diagnóstico Se diagnostica midiendo la presión intraocular. Procedimiento que se realiza bajo anestesia general; la presión normal en menores de 5 años es hasta 13 mm. Hg.. Se completa el diagnóstico con la medición del diámetro corneal, una ecobiometría con ultrasonido para determinar la longitud axial, una gonioscopía (estudio del ángulo camerular) para determinar tipo de glaucoma congénito, el estudio del fondo de ojo (la relación excavación/disco mayor de 0.3 es altamente sospecha de glaucoma) y la retinoscopía para buscar miopía (por el aumento de tamaño del globo ocular). Tratamiento El único tratamiento para el glaucoma congénito es el quirúrgico, consiste en crear una fístula que comunique la cámara anterior con el espacio subconjuntival lo que facilitará la salida del humor acuoso. En algunos casos se utiliza medicamentos como los betabloqueadores en dosis bajas (timolol al 0.25%), inhibidores de la anhidrasa carbónica tópica como la dorzolamida que tiene efecto aditivo con el timolol. La brimonidina no debe ser usada en niños, ya que produce somnolencia y pesadillas en pacientes con bajo peso. Entre los tratamientos quirúrgicos del glaucoma congénito primario se consideran varias opciones: 77 78 Patologías Oftalmológicas 1 Trabeculotomía y la goniotomía: Se realiza una abertura quirúrgica dentro de la zona de drenaje del ojo (malla trabecular), y se reestablece un ángulo de la cámara anterior más normal, lo que permite el paso del líquido con mayor libertad. 2 Trabeculectomías: consiste en crear una fístula que permite el paso del humor acuoso desde el interior del ojo al espacio subconjuntival. 3 Implante valvular: Consiste en colocar válvulas que permiten pasar el humor acuoso hacia un reservorio y de ahí al espacio subconjuntival. 4 Procedimientos ciclo destructivos: que destruyen los procesos ciliares con el objeto de disminuir la producción del humor acuoso y de esa manera bajar la presión intraocular. Guía para la atención primaria oftalmológica infantil Cuadro sinóptico EPÍFORA. Lagrimeo permanente Epíforas Activas • hipersecreción lagrimal • glaucoma congénito • conjuntivitis alérgicas y virales • queratitis • úlceras corneales • cuerpos extraños Epíforas Pasivas • alteración drenaje lagrimal Epíforas Activas • 10% de los recién nacidos • Hereditario • 10% al 20% Bilaterales • Clínica-Epífora, conjuntivitis, dacriocistitis Clasificación Obstrucción congénita del Conducto lacrimonasal •50% se curan en 6 meses •90% en un año Tratamiento •Masaje en saco lagrimal •Antibiótico tópico •Sondaje entre los 8 y 12 meses si no cura espontáneamente 79 80 Patologías Oftalmológicas Cuadro sinóptico EPÍFORA. Lagrimeo permanente Infección del saco lagrimal Dacriocistitis Signos y Síntomas • Eritema •Edema • Aumento del volumen del saco lagrimal •Reflujo muco purulento al comprimir el saco. Dacriocistitis Crónica • Duración mayor de 14 días • Tratamiento: antibióticos orales Amoxicilina Dacriocistitis Aguda • Duración menor a 7 días • Antibióticos sistémicos I.V. penicilinas o cefalosporinas • Sondaje • Complicaciones: Celulitis orbitaria Guía para la atención primaria oftalmológica infantil Los niños/as están más expuestos a traumas o impactos que pueden lesionar gravemente sus ojos. En este caso requieren de atención inmediata y de especialidad. Los ojos son un importante y delicado órgano, los primeros auxilios en caso de accidentes deben ser precisos y realizados por un especialista. Es el oftalmólogo quien determinará qué tipo de tratamiento el niño /a necesita en caso de trauma. Etiología • • • • • Juegos con objetos punzantes. Torpeza de sus movimientos. Salpican la cara con arena, alimentos o polvos. Reciben golpes con objetos o pelotazos. Los que empiezan a caminar reciben golpes con la punta de los muebles. • Derrame de líquidos en la cara (colonias, detergentes, cloro). • Deportes. • Fuegos pirotécnicos. Epidemiología El Centro Nacional Americano de Estadísticas de Salud estima que casi 2.4 millones de lesiones del ojo ocurren anualmente en los Estados Unidos. Casi 1 millón de americanos tienen un deterioro visual significativo y permanente debido a trauma. El 75% de estos indi- 83 84 Trauma ocular en los niños viduos son ciegos monoculares. Constituyendo el trauma del ojo la causa principal de ceguera mono-ocular en los Estados Unidos, y la segunda causa de deterioro visual, luego de la catarata. Según datos del Wilmer Eye Institute, de cada 100.000 niños 15.2 sufren algún tipo de trauma ocular. La relación masculina/femenina es de 4/1. Toda sociedad esta en riesgo de que sus miembros/as presenten lesión ocular, las víctimas son principalmente jóvenes menores de treinta años de edad. El trauma es considerado la causa más común de enucleación en los niños mayores de tres años. El pago del trauma es de proporciones significativas, tanto al sufrimiento humano, así como la invalidez a largo plazo, la pérdida de productividad y el impacto económico. La morbilidad por trauma ocular en los niños/as en EEUU, es del 18.3%, con el 49.1% de niños comprendidos entre los 6 y 10 años y el 70% de sexo masculino. El 65.5% de traumas suceden fuera del hogar, del 31 al 45% son traumas contusos, por probable maltrato infantil. Guía para la atención primaria oftalmológica infantil Quemaduras En los niños/as las quemaduras más frecuentes son las químicas. Los álcalis causan mayor daño, por que tienen mayor capacidad de penetración en los tejidos logrando ingresar al interior del globo ocular. Los ácidos causan menor daño ya que al tomar contacto con los tejidos precipitan a las proteínas formando una barrera que impide su penetración. Clasificación Quemaduras leves a moderadas • • • • • • Defectos epiteliales Hiperemia /congestión conjuntival Áreas focales de edema conjuntival Hemorragia conjuntival Edema palpebral Lesiones de quemaduras de 1º a 2º grado en la piel peri-ocular Quemaduras severas (Fig. 25) • Edema y blanqueamiento conjuntival. • Edema corneal y opacificación corneal • Lesiones quemaduras de 3º grado en la piel de los párpados. Fig.25 quemadura severa por álcali 87 88 Clases de traumas Tratamiento Tratamiento emergente: El tratamiento debe ser instaurado inmediatamente en el sitio del accidente y aun sin evaluar la visión. Se debe: 1 Identificar el agente causal. 2 Realizar una copiosa irrigación de los ojos con solución salina o lactato de Ringer mínimo por 30 min. Si no se dispone de los líquidos mencionados usar agua corriente. 3 No usar soluciones para neutralizar ácidos a base o viceversa. 4 Evaluar el saco conjuntival para extraer restos de material cáustico. Actualmente con el amplio uso del cyanocrilato (pega la brujita mágica) es frecuente el contacto accidental con los ojos. En este caso se aplicará compresas húmedas con vinagre, evitar tratar de abrir el párpado y remitir urgente al oftalmólogo; esta pega en contacto con la superficie ocular se solidifica rápidamente y actúa como cuerpo extraño. Tratamiento durante la irrigacion 1 2 3 4 Remoción de partículas o material cáustico. Antibiótico tópico como tobramicina, cloranfenicol, eritromicina, etc. Medicación para el dolor. Referir urgente a Oftalmólogo Guía para la atención primaria oftalmológica infantil Trauma ocular El trauma ocular puede ocasionar la ruptura del globo ocular, dando lugar al Globo ocular abierto o al Globo ocular cerrado, si este no se ha roto. Sin ruptura del globo ocular se pueden observar contusiones o laceraciones lamelares que solo comprometen parte del espesor de la conjuntiva o córnea. La laceración en un globo ocular abierto puede ser penetrante, si penetra algunas de las capas del ojo, o perforante cuando compromete todas las capas del ojo. Clasificación de Bett (Birmingham Eye Trauma Terminology) Lesión ocular Globo ocular cerrado Contusión Globo ocular abierto Laceración lamelar Laceración Ruptura Concusión (onda explosiva) Penetrante Perforante Cuerpo extraño intraocular 89 90 Clases de traumas Tratamiento Globo ocular cerrado Contusión 1 Historia: golpe con objeto romo (pelotas). 2 Registrar la agudeza visual. 3 Examinar córnea y cámara anterior para determinar presencia de hifema (sangre en cámara anterior). 4 No dar anticoagulantes, como la aspirina, ni antiinflamatorios no esteroidales. 5 Administrar analgésicos. 6 Si hay baja de visión y alguna presencia de hifema se requiere de valoración por Oftalmólogo Cuerpos extraños superficiales conjuntivales y corneales (fig. 26) 1 Historia: para determinar el mecanismo de lesión. 2 Registrar la agudeza visual. 3 Irrigación con solución salina. 4 Si se descarta laceración del globo ocular, es posible revertir el párpado superior en busca de un cuerpo extraño 5 Colocar antibióticos tópicos como tobramicina, eritromicina, cloranfenicol, entre otros, 4 veces al dia por una semana. 5 Oclusión del ojo afectado. 6 Manejo por Oftalmólogo Fig.26 Cuerpo extraño corneal Guía para la atención primaria oftalmológica infantil Laceraciones o ulceraciones Conjuntivales Corneales Síntomas Investigar antecedentes, tales como: objeto que causó el trauma (romo, cortante, etc.), uso de lentes de contacto, etc. • Dolor • Fotofobia • Sensación de cuerpo extraño • Lagrimeo Tratamiento 1 Investigar presencia o no de lente de contacto dentro del ojo 2 Ungüento antibiótico como bacitracina, eritromicina, tobramicina, entre otros. 3 Oclusión 4 Usar analgésicos orales. 5 Referir al oftalmólogo Procedimiento: 1 Nunca usar corticoides ni anestésicos tópicos. 2 Buscar atención en las primeras 8 a 12 horas. 3 Usar analgésicos orales. 4 Usar antibióticos tópicos sea en colirio o unguento como tobramicina, polimixina B, cloranfenicol 4 veces al dia por 10 dias, entre otros. 5 Ocluir el ojo afectado. 6 Referir al Oftalmólogo 91 92 Clases de traumas Globo ocular abierto Traumas penetrantes – perforantes 1 NO aplicar medicación tópica. 2 No ejercer presión alguna sobre el ojo. 3 Colocar un escudo sobre el ojo afectado. 4 Suprimir nausea, vomito, maniobras de valsalva. 5 N.P.O. 6 Usar analgésicos. 7 Rx. Tomografía Computada simple cortes axiales y coronales por posible cuerpo extraño intraocular, no resonancia nuclear magnética. 8 Valoración urgente por Oftalmólogo Guía para la atención primaria oftalmológica infantil Heridas palpebrales Clasificación • Heridas sin involucramiento del borde libre del parpado: Estas pueden ser: paralelas, perpendiculares y oblicuas. • Heridas con involucramiento del borde libre palpebral. • Heridas con involucramiento de la vía lagrimal Procedimiento 1 Realizar un examen cuidadoso del globo ocular. 2 Tener presente presencia de posibles fracturas orbitarias o cuerpos extraños intraoculares. 3 Examinar en busca de desgarros de tejido palpebral. 4 Referir a Oftalmólogo para reparación quirúrgica máximo en 12h a 24h. Fig.27 93 94 Clases de traumas Heridas palpebrales con involucramiento de la via lagrimal 1 Realizar una inspección pasiva y meticulosa sin ejercer presión sobre el ojo. 2 Si el proceso traumático origina edema que imposibilita la apertura del ojo, no forzar el párpado 3 Irrigar con solución fisiológica las posibles zonas de lesión. 4 Nunca remover zonas en apariencia sobrante. 5 Medidas pre-operatorias: NPO, canalización con lactato de ringer. 6 Analgésicos. 7 Antitoxina tetánica 8 Vacuna Antirrábica de ser necesario. 9 Oclusión de ojo afectado. 10 Referir al OFTALMOLOGO para evitar daño permanente en la vía lagrimal. Guía para la atención primaria oftalmológica infantil Hemorragias retinales Se producen en infantes que en forma repetida son violentamente sacudidos por otras personas o por virajes violentos en accidentes automovilísticos. En este caso se debe realizar una exhaustiva investigación, ya que el neurotrauma es causa de muerte infantil y sospecha de homicidio. El síndrome de maltrato infantil, se caracteriza por que los niños/as pueden presentar: hemorragia retinal y subdural, lesión hipoxia isquémica cerebral y otras lesiones cutáneas y esqueléticas. Se cree que la hemorragia retíneal se produce por: a Tracción del vítreo durante los cambios violentos alternados de aceleración y desaceleración. b Obstrucción venosa de la retina causada por elevación de la presión intracraneal secundaria a hemorragia subdural. Las hemorragias retinales son bilaterales y se producen en todas las capas de la retina, estas pueden ser escasas o numerosas, limitadas a un solo sector de la retina o extensas. En el síndrome de maltrato infantil el daño visual puede ser permanente por lesiones en la corteza visual y atrofia óptica. 97 98 Maltrato infantil PARA RECORDAR Se debe pensar en Maltrato Infantil si no existe causa evidente de trauma. La Sociedad Americana para Prevenir la Ceguera comprobó que el 90% de todas las lesiones del ojo son prevenibles. Se han logrado reducciones impresionantes en la incidencia de trauma de ojo a través de los esfuerzos cooperativos llevados a cabo por los oftalmólogos y las personas encargadas del cuidado de los niños/as en los EEUU. Las mejoras dramáticas en el tratamiento quirúrgico de trauma ocular han evolucionado durante las últimas dos décadas. Sin embargo, la insuficiencia de una documentación estandarizada acerca de la morbilidad de la lesión en el ojo, así como de los resultados del tratamiento limita el desarrollo y la introducción de técnicas para prevenir y mejorar el pronóstico de trauma grave del ojo. Contar con información de la incidencia de la patología ocular, etiología, grupos etareos, factores de riesgo, etc. permitirá planificar y promover la construcción de políticas públicas que garanticen la protección de los grupos vulnerables, en especial de los niños/as. PARA RECORDAR Se puede prevenir el trauma ocular con el uso de lentes protectores en todos los niños/as que por alguna causa hayan perdido la visión en un ojo. Guía para la atención primaria oftalmológica infantil Son infecciones perioculares aquellas en las que las estructuras vecinas al ojo se encuentran afectadas. Estas infecciones se presentan con mayor frecuencia en los niños/as que en los adultos. Las estructuras más usualmente afectadas son: 1 Los párpados: 2 El saco lagrimal. 3 La grasa orbitaria Clasificación de las infecciones perioculares Infecciones perioculares Parpados Orzuelo Chalazion Blefaritis Saco lagrimal Órbita Celulitis orbitaria preseptal Piel del parpado Impetigo, molusco contagioso, herpes Celulitis orbitaria postseptal 101 102 Infecciones perioculares Infecciones palpebrales Las infecciones palpebrales son las más recurrentes entre las infecciones perioculares, las blefaritis, orzuelos y chalazion son comunes. Las infecciones en la piel de la cara que compromete los párpados son menos frecuentes y son producidas por bacterias como en el caso de impétigo, sin embargo se reportan infecciones específicas producidas por herpes o por molusco contagioso. Blefaritis Las blefaritis se presentan con frecuencia en los niños/as, existiendo predisposición familiar a padecerla. En ocasiones pueden ser una manifestación clínica de astigmatismo o hipermetropía, no corregidos. Clasificación Las Blefaritis se manifiestan clínicamente, como: 1 Blefaritis Ulcerativa, producida generalmente por el estafilococo aureus, aunque también puede observarse por infecciones herpéticas, especies de tipo Moraxella e incluso por hongos, en pacientes inmunodeprimidos. Guía para la atención primaria oftalmológica infantil 2 Blefaritis Escamosa que es la forma mas común, y es producida por estafilococo aureus, sin embargo se reportan otros gérmenes como el Propinebacterium acnes o el estafilococo coagulasa negativos. (Fig. 28) Tratamiento Las blefaritis por lo general responden muy bien a las limpiezas palpebrales diarias con shampoo para bebes o sustancias especiales que existen para este fin como el Cilclar. En casos severos conviene asociar la limpieza con la aplicación de ungüentos con antibióticos y corticoides, que se administrarán Fig.28 durante tiempo definido, no más de diez días. La limpieza debe continuar incluso después de la desaparición de los síntomas ya que se trata de una enfermedad recurrente, lo que es importante recalcar al adulto responsable del cuidado del niño/a. 103 104 Infecciones perioculares Orzuelos Los orzuelos son inflamaciones agudas localizadas en las glándulas del párpado. Los orzuelos internos son los más comunes (Fig. 29), se deben a la inflamación de las glándulas de Meibomio. Se presentan como pequeñas tumoraciones eritematosas y dolorosas en el párpado. Los orzuelos externos (Fig. 30) se producen por la inflamación de las glándulas de Zeiss, generalmente son más pequeños y suelen presentar un punto amarillento. Ambos, responden muy bien al tratamiento con compresas tibias y a la administración de antibióticos asociados a antiinflamatorios. En niños/as que presentan algún tipo de compromiso inmunológico o en aquellos casos en que el agente causal presenta un elevado grado de patogenicidad, los orzuelos pueden complicarse formando abscesos palpebrales, que se diferencian de las celulitis preseptales en que son colecciones de pus bien localizadas, que muchas veces producen edema de la conjuntiva subyacente. El niño/a al igual que en las celulitis puede presentar fiebre y decaimiento y un dolor exquisito en la zona del absceso. Se puede intentar en estos casos un manejo clínico mediante la administración de antibióticos sistémicos, sin embargo estos abscesos algunas veces requieren de drenaje quirúrgico para su resolución. Guía para la atención primaria oftalmológica infantil Fig.29 Fig.30 PARA RECORDAR No se debe manipular los orzuelos ni tratar de drenarlos ya que la infección se puede extender a los tejidos aledaños. 105 106 Infecciones perioculares Chalazion El chalazion es la inflamación crónica de la glándula de Meibomio y se presenta como una tumoración indolora en el párpado. Muchas veces es la consecuencia de un orzuelo no resuelto. El manejo del chalazion puede resultar frustrante en niños/as pequeños, ya que la única forma de resolución del problema es el drenaje quirúrgico. Esto puede realizarse con relativa facilidad en niños grandes y colaboradores, pero en niños pequeños hay que hacerlo bajo anestesia general. Generalmente, los chalaziones suelen desaparecer solos con el tiempo, aunque muchas veces, pueden tardar meses en resolverse. Es importante explicar esta situación a los padres, quienes generalmente pretenden una solución rápida y eficaz para el problema. Si el chalazion es muy grande o se inflama con frecuencia conviene drenarlos aunque esto requiera de anestesia general en niños/as pequeños. Las infecciones en la piel de los párpados producidos por diversos gérmenes como bacterias, herpes virus y molusco contagioso, no son tan frecuentes como los referidos anteriormente, pero si se reportan ocasionalmente. Impétigo El impétigo generalmente se ve en niños/as con deficiente estado nutricional, que viven en ambientes pobres y en malas condiciones de higiene. Generalmente requieren para su tratamiento de la administración sistémica de antibióticos. Guía para la atención primaria oftalmológica infantil Blefaroconjuntivitis herpética Fig.31 Fig.32 Las blefaroconjuntivitis herpética se caracteriza por la presencia de vesículas que se rompen formando costras (Fig. 31). Es frecuente la sobreinfección bacteriana. Por lo general se resuelven con la administración de aciclovir en ungüento, aplicándola sobre la zona afectada. En niños inmunodeficientes puede ser necesaria la administración concomitante de aciclovir sistémico. Molusco contagioso El molusco contagioso se caracteriza por presentar lesiones papulomatosas que presentan una umbilicación central (Fig. 32). Pueden ser causa de conjuntivitis crónicas, se resuelven con la cauterización de las lesiones. Dacriocistitis La dacriocistitis se produce por la inflamación del saco lagrimal y se clasifica en crónica y aguda, de acuerdo al tiempo de evolución y la intensidad de la sintomatología. (Fig. 33) 107 108 Infecciones perioculares Las dacriocistitis agudas suelen aparecer como una complicación de la obstrucción del conducto lacrimonasal o más frecuentemente en neonatos como complicación de un dacriocistocele. El dacriocistocele, también llamado amniocele, dacriocele o Fig.33 mucocele es la dilatación quística del saco lagrimal y se caracteriza por presentarse como una tumoración azulada que se visualiza cuando el niño/ nace. (Fig. 34). Esta dilatación quística se debe a la presencia de una obstrucción distal y otra proxiFig.34 mal del saco. Esta patología puede desobstruirse y resolverse espontáneamente; si hasta las dos primeras semanas de vida no se ha resuelto, es recomendable efectuar un sondaje para solucionar el problema, pues existe el riesgo de que el dacriocistocele se infecte y se desarrolle una dacriocistitis aguda que puede complicarse con una celulitis orbitaria, que en un neonato es una patología de alto riesgo para su vida. Comúnmente los quistes intranasales pueden coexistir con los dacriocistoceles; se sospecha de su existencia cuando el neonato presenta además de la tumoración, cierto grado de distress respiratorio. Guía para la atención primaria oftalmológica infantil La incidencia de dacriocistitis aguda neonatal como complicación de una dacriobstrucción congénita es poco frecuente y se encuentra en el 1 a 2% de neonatos, según distintos autores; sin embargo cuando aparece, debe ser tratada agresivamente, más aun si ocurre en niños/as muy pequeños que tienen su sistema inmunológico aun no desarrollado. Es recomendable internar al niño y comenzar inmediatamente con antibióticos de amplio espectro administrados por vía parenteral. Si después de dos días del tratamiento no se observan signos de mejoría, se debe drenar el contenido del saco lagrimal con un trocar y cambiar el esquema antibiótico, que de preferencia debe ser elegido en base a los resultados de cultivos efectuados antes de comenzar con el primer tratamiento. No es recomendable efectuar el sondaje en la etapa aguda de la inflamación, ya que los tejidos se encuentran muy friables y la posibilidad de crear falsas vías es alta, una vez que el cuadro inflamatorio mejore, el sondaje es mandatorio. El mal manejo de las dacriocistitis puede conllevar a serias complicaciones. Entre ellas, la apertura espontánea del absceso del saco lagrimal con formación de fístulas o de procesos de cicatrización anómalas; celulitis orbitaria que a su vez puede complicarse con trombosis del seno cavernoso; meningitis e incluso la muerte del paciente. Celulitis orbitaria Las celulitis orbitarias se clasifican en dos grandes grupos de acuerdo a la localización del proceso infeccioso. Las preseptales o también conocidas como celulitis periorbitarias que ocurren cuando la infección está situada delante del septum orbitario y las postseptales o celulitis orbitaria propiamente dichas que se ubican detrás (Fig. 35). 109 110 Infecciones perioculares Fig.35 Fig.36 Las celulitis postseptales se clasifican en difusas y localizadas o abscesos orbitarios. Estos abscesos pueden ser orbitarios propiamente dichos o subperiósticos. El absceso subperióstico, ocurre cuando la infección de un seno paranasal rompe la fina barrera ósea del seno, si bien es de localización orbitaria está contenida por el periostio. El absceso orbitario se presenta cuando la infección rompe la barrera del periostio o se localiza en el espacio intraconal. Cuadro clínico El tipo de celulitis orbitaria que presenta el paciente por lo general es definido por el cuadro clínico. Los niños/as con celulitis preseptales presentan edema palpebral con enrojecimiento de la piel, fiebre y mal estado general; los que padecen celulitis postseptales presentan además proptosis, disminución y dolor con los movimientos oculares, disminución de la agudeza visual y dilatación de la pupila. Las celulitis orbitarias postseptales son afortunadamente menos frecuentes que las periorbitarias y suelen presentarse en adultos y niños mayores, a diferencia de la celulitis periorbitarias que se presentan en niños más pequeños. Guía para la atención primaria oftalmológica infantil La infección de la órbita no se presenta espontáneamente, se puede producir por: 1 Infección bacteriana causada por cuerpo extraño o traumas externos 2 Bacteriemias de circulación sistémica 3 Prolongación de la infección de tejidos subyacentes como senos paranasales, párpados, dientes o saco lagrimal. Esta vía es la que se observa con mayor frecuencia. Diagnóstico El tipo de celulitis orbitaria que padece un paciente, no siempre es de fácil diagnóstico, peor aún en el caso de niños/as muy pequeños que colaboran poco, lo que se complica si presentan edemas palpebrales marcados que impiden evaluar la proptosis, la motilidad ocular y el grado de disminución de la visión. La tomografía computarizada puede brindar alguna ayuda para determinar el tipo de infección, sobre todo en los abscesos subperiósticos en que se observan imágenes claras, también proporciona información acerca de cual fue la causa de la enfermedad, sobre todo en los casos donde se evidencia el compromiso de los senos paranasales, lo que podría implicar que la celulitis se produjo por extensión de la sinusitis. Tratamiento Es importante determinar el tipo de infección orbitaria que padece el paciente, puesto que el manejo difiere si se trata de una celulitis preseptal o de una celulitis postseptal. 111 112 Infecciones perioculares Las celulitis preseptales pueden ser tratadas en forma ambulatoria y en general no revisten de mayor gravedad; las postseptales requieren por lo general, de la hospitalización del paciente y de estudio profundo, sobre todo en pacientes de corta edad. El manejo de los abscesos infraorbitarios difiere según el autor, algunos abogan por el drenaje inmediato del mismo; otros proponen un manejo más conservador mediante el uso de antibióticos sistémicos. Lo más recomendable es manejar clínicamente al paciente, si en el transcurso de las primeras 48 horas de tratamiento no se constata ninguna mejoría o hay disminución de la agudeza visual, se procederá al drenaje quirúrgico inmediato. El manejo conservador si es exitoso es recomendable por sobre el drenaje quirúrgico, ya que este procedimiento no está exento de presentar complicaciones, tales como la aparición de estrabismos restrictivos secundarios a procesos adhesivos. El tratamiento antibiótico debe cubrir a los tres agentes etiopatogénicos que con frecuencia producen la enfermedad: estafilococo aureus, estreptococos y Haemophillus Influenzae. Si se trata de una celulitis en niños menores de 5 años con infección sinusal concurrente, se debe pensar en el Haemophillus. Las celulitis por localizarse tan cerca del cerebro deben ser consideradas infecciones parameníngeas; si no son manejadas oportuna y adecuadamente pueden generar complicaciones serias para el paciente. Entre las complicaciones locales se ha visto la disminución de la visión por endoftalmitis o neuritis óptica, entre las complicaciones sistémicas, la trombosis de seno cavernoso, meningitis, abscesos cerebrales que podrían incluso acabar con la vida del paciente. Guía para la atención primaria oftalmológica infantil PARA RECORDAR El tratamiento de la celulitis orbitaria postseptal compete a varias especialidades y requiere de hospitalización, de preferencia en un centro de tercer nivel. La celulitis debe considerarse una afección parameningea debido a su cercanía a las vainas meníngeas del nervio óptico. Diagnostico diferencial entre celulitis preseptal y postseptal Sintomas y signos Preseptal Postseptal EDEMA PALPEBRAL Siempre presente Puede no estar presente en abscesos subperiosticos pequeños AGUDEZA VISUAL normal Puede estar alterada REFLEJOS PUPILARES normales Puede estar alteradas MOTILIDAD OCULAR normal Puede estar alterada ESTUDIOS DE IMAGEN Muestra opacidad por delante del septum orbitario Muestra opacidad por detrás del septum orbitario 113 Guía para la atención primaria oftalmológica infantil Leucocoria significa “pupila blanca” y es un signo que debe alertar a la persona que lo diagnóstica, ya que implica un cuadro serio que debe ser inmediatamente derivado al oftalmólogo. Son muchas las causas de Fig.37 leucocoria; en esta guía se revisarán las tres causas más importantes: la Retinopatía del Prematuro, la Catarata Pediátrica y el Retinoblastoma. PARA RECORDAR Toda Leucocoria debe ser inmediatamente referida al Oftalmólogo 115 116 Leucocorias Leucocoria (pupila blanca) o alteración parcial o total del reflejo rojo ROP Catarata < 36 Semanas < 1900 Gr Oxigenoterapia Examen oftalmológico 4ta a 6ta semana Unilateral Bilateral • Genética • Metabólica • Inflamatoria • Storch • Traumática • Inflamatoria • Storch Rehabilitación visual Cirugía Tac (calcificaciones) Unilateral Enucleación en ojo sin potencial visual Retinoblastoma Bilateral Enucleación del ojo mas afectado • Radioterapia • Quimioredución Guía para la atención primaria oftalmológica infantil Retinopatía del prematuro La Retinopatía del Prematuro (ROP) es la causa más frecuente de ceguera infantil en el Ecuador. Su etiología es multifactorial: bajo peso al nacer menos de 1.900 gr., edad gestacional menor a 36 semanas, duracion de oxigenoterapia y transfusiones. Sin embargo, la prematurez por si sola es el factor predisponente más importante, mientras más prematuro es el neonato más posibilidades tiene de desarrollar la enfermedad. PARA RECORDAR La ceguera por ROP es prevenible si el diagnóstico de la enfermedad se hace en el momento oportuno. El neonatólogo juega el rol más importante para ello. 117 118 Leucocorias Factores de riesgo La asociación de ROP con oxígeno solo no es tan clara, ya que se han registrado casos de ROP en lactantes prematuros no expuestos a concentraciones elevadas de oxígeno. Se han considerado otros factores como apnea, sepsis, anemia, hemorragia intraventricular, hipercapnea, hipocapnea, transfusiones repetidas, hipoxia y acidosis láctica. Aunque se conoce actualmente que la prematurez extrema es el factor de riesgo más importante, sin embargo el manejo inadecuado en el tratamiento con oxígeno sigue siendo un factor desencadenante. Estándares mínimos aceptables para monitorización de oxígeno • • • • Personal entrenado para la administración de oxígeno. Disponibilidad de oxímetros de pulso o saturómetros. Disponibilidad de blender y humidificador-calentador. Saturación de O2 entre 88% y 92% y monitorizar oxígeno arterial entre 70 y 80 mm Hg. Diagnóstico Todo prematuro con riesgo de desarrollar ROP debe ser examinado por un Oftalmólogo entre la cuarta y sexta semana de vida. El Comité Nacional para la Prevención de la ROP definió como neonato de riesgo, a aquel niño nacido prematuro menor de 37 semanas de edad gestacional que haya tenido un peso al nacer igual o menor a 1900 gramos. Guía para la atención primaria oftalmológica infantil Un Oftalmólogo que esté familiarizado con la enfermedad debe realizar al prematuro un examen de fondo de ojo, para ver si existen signos de ROP. Si el paciente no presenta signos de la enfermedad y su vasculatura retinal está totalmente desarrollada será dado de alta, luego de este primer examen. Si el paciente presenta signos de ROP tendrá que ser examinado nuevamente en una o dos semanas, dependiendo de la severidad de los signos que presente. La enfermedad puede involucionar sin tratamiento. Existen cinco grados en la clasificación de la ROP. Si el paciente desarrolla la enfermedad umbral o preumbral, debe ser sometido a tratamiento. Actualmente, el examen de fondo de ojo de los niños/as prematuros se realiza bajo anestesia tópica y no representa riesgo para el neonato. Tratamiento Una vez diagnosticado, el prematuro debe ser sometido a fotocoagulación con láser considerada como la mejor alternativa para tratar la ROP, también se puede utilizar la crioterapia como tratamiento alternativo, sin embargo los resultados no son tan buenos como con el láser. El tratamiento oportuno de la ROP evita que la enfermedad evolucione a formas mas graves (grado 4- 5), con pronóstico sombrío. 119 120 Leucocorias Pronóstico El tratamiento de la enfermedad umbral en la ROP, alcanza el 96%98% de éxito con la fotocoagulación con láser, y un 75% si se utiliza la crioterapia. Cuando la enfermedad avanza a los grados 4 y 5 con desprendimiento de retina, el pronóstico visual es muy malo. Por lo que es importante que el neonatólogo o el Pediatra refieran al prematuro con riesgo de padecer la enfermedad, al Oftalmólogo máximo al mes de vida, para que se le realice el examen de fondo de ojo. Una vez que la ROP ha involucionado, ya sea espontáneamente o con tratamiento, el prematuro debe ser sometido a controles periódicos con el Oftalmólogo. La ROP es una enfermedad que dura toda la vida. Un neonato que presentó la enfermedad puede desarrollar en el futuro: miopía, estrabismo, ambliopía, desprendimiento de retina o glaucoma. El pediatra debe considerar esta patología cuando maneje un prematuro con historia de ROP. Guía para la atención primaria oftalmológica infantil Cataratas pediátricas El lente o cristalino es una estructura anatómica intraocular transparente ubicada entre el humor vítreo y el iris, inmediatamente por detrás de la pupila, sostenido en su lugar por un ligamento – la Zònula de Zinn- que va hasta el cuerpo ciliar en los 360 grados de la circunferencia cristaliniana. Está constituido por un área central relativamente dura, el núcleo, rodeado por una sustancia semisólida, la corteza, la cual está envuelta por una membrana elástica, la cápsula. Su función primaria es transmitir la luz incidente y focalizarla en la retina. Función que requiere de un lente o cristalino transparente, lo cual depende en alto grado de la organización regular de sus células, y de sus proteínas. Las alteraciones en el metabolismo de las proteínas, debido a: procesos degenerativos de la cápsula; alteraciones en el humor acuoso; trauma o problemas durante su desarrollo embrionario, van a ser la causa de la perdida de la transparencia lo que se denomina CATARATA. La catarata, es causa importante de ceguera visual en niños y niñas. Puede ser de etiología inflamatoria, genética, metabólica, cromosómica, por alteraciones en el desarrollo ocular, o por trauma. 121 122 Leucocorias Etiología • • • • • • • Inflamatoria por rubéola Genética Metabólica – Galactosemia Cromosómica – Down Mal desarrollo ocular – Anomalía de Peters Traumática Medicamentosa: por administración indiscriminada de corticoides. El pronóstico visual del niño depende de la edad de aparición de la catarata, localización y morfología, parámetros que pueden ser importantes guías en la búsqueda de la causa y del pronóstico visual. Edad de comienzo Por lo general mientras más joven es el niño/a al momento del diagnóstico, más grave será el pronóstico visual. La posibilidad de pérdida visual irreversible es mayor si la catarata está presente al nacimiento; si el eje visual no está desobstruido entre la 6ta y 8va semana de vida, el sistema visual no se desarrollará. Si la opacidad se presenta más tarde en la infancia o temprano en la niñez, el pronóstico mejora, de igual manera el tratamiento debe empezar lo más pronto posible. Guía para la atención primaria oftalmológica infantil 123 Localización Mientras más posterior y central esté ubicada la opacidad, en la estructura del cristalino, más grave será su efecto en el desarrollo de la visión del niño/a, así una pequeña opacidad central, posterior es más incapacitante que una opacidad mayor peri central ubicada en el cortex meridional. De igual manera una catarata polar anterior pequeña, rara vez afecta de manera importante la visión. (Fig. 38) Fig.38Catarata polar anterior Morfología Catarata Polar. Son opacidades axiales ubicadas en la corteza o en la cápsula anterior o posterior del lente. Son pequeñas con menos de 3mm de diámetro. Su origen se debe a una separación anormal de la vesícula cristaliniana, se presenta durante el desarrollo embrionario del lente. Por lo general no afecta la visión, pero un pequeño porcentaje de opacidades puede progresar y requerir cirugía. Cataratas Lamelares. Son capas de opacidades periféricas a las suturas en Y con núcleos claros. Son generalmente bilaterales, de 5mm o más de diámetro y de desarrollo variable en ojos de tamaño normal. En ocasiones no afectan significativamente a la visión y no requieren cirugía o la necesitan mas tarde en la vida. El pronóstico visual suele ser bueno. 124 Leucocorias Nucleares. Son opacidades densas, axiales, definitivamente congénitas de 3mm o más. Se pueden asociar a ojos microftalmicos. La afección visual es importante, incluso si la cirugía se realiza tempranamente. (Fig. 39) Fig.39 Catarata nuclear Evaluación Todo recién nacido/a debe ser sometido a un examen ocular que incluya la evaluación del reflejo rojo y oftalmoscopia. Este examen básico es fácil de realizar en una habitación obscurecida enviando el haz de luz del oftalmoscopio directo, hacia ambos ojos simultáneamente, lo cual permite incluso comparar o encontrar diferencias entre los dos reflejos rojos. En algunos casos la causa de la catarata es obvia, y los exámenes de laboratorio no son necesarios. Por ejemplo una historia familiar positiva o la presencia de opacidades similares en el cristalino de uno de sus padres, confirmará el diagnóstico de catarata congénita. Las cataratas unilaterales infantiles por lo general no son metabólicas, ni genéticas y por lo tanto los exámenes de laboratorio no son de gran ayuda. Si la catarata es bilateral y se presenta en niños con signos sugestivos de enfermedad sistémica, los exámenes son útiles. Será necesario investigar anemia, diabetes, Galactosemia, TORCH, sífilis, rubéola, enfermedades sistémicas o metabólicas que puedan afectar o incluso poner en peligro la vida del niño Guía para la atención primaria oftalmológica infantil Diagnóstico La forma mas fácil de hacer el diagnostico de una catarata es observando la leucocoria. Hay que tener en cuenta que la leucocoria no siempre es indicativa de la presencia de una catarata. Algunas veces las cataratas no son completas (la opacidad no afecta a todo el cristalino) y no se manifiestan como leucocoria. En estos casos pueden manifestarse como estrabismo o con nistagmus (oscilación involuntaria de los ojos) Cuando se observa nistagmus y la catarata es bilateral, el niño generalmente tiene mala visión. Tratamiento Existen cataratas que al no ser lo suficientemente densas o por ser muy pequeñas, no requieren más que observación y control, para evaluar periódicamente si aumentan de tamaño o de densidad. Aquellas cataratas cuya densidad o tamaño impiden el desarrollo adecuado de la visión del ojo afectado, deben ser operadas a la brevedad posible. Quizás tan importante como la cirugía o más importante que ella, sea la rehabilitación óptica que va a requerir el niño/a, luego de ella. Lo más fácil y seguro será el uso de anteojos, que deberán ser cambiados y actualizados a medida que el niño va creciendo. Sin embargo no están indicados en casos de catarata monocular en cuyo caso se recurrirá al uso de lentes de contacto, con todos los riesgos que implican su uso, (infecciones); en este caso las madres son nuestras mejores aliadas y con las instrucciones adecuadas asumen con responsabilidad su manejo. 125 126 Leucocorias Cuando un lente intraocular esta indicado, la cirugía de la catarata debe ser extremadamente cuidadosa, de tal manera que se garantice la implantación del lente en el saco capsular. Por lo general, el proceso inflamatorio en el periodo postoperatorio en niños es muy severo, por lo que será necesario el uso intensivo de corticoides tópicos. El desarrollo de ambliopía en niños/as con deficiencia visual provocada por esta patología es muy rápido, por lo que a más de la cirugía inmediata, el uso de anteojos, lentes de contacto y prácticas adecuadas de oclusión y de estimulación visual, se pondrá en práctica lo mas pronto posible, pues de nada serviría una cirugía exitosa con un pobre resultado visual. El resultado visual dependerá entonces del diagnóstico temprano, tratamiento quirúrgico adecuado, corrección óptica precisa y prevención de la ambliopía. Para ello es necesario del trabajo multidisciplinario y eficaz, que conjugue la acuciosidad del medico pediatra; la habilidad y el profesionalismo del equipo oftalmológico – oftalmólogo, anestesiólogo, baja visión, enfermería-; y mas que nada la fortaleza y responsabilidad de los padres que ayudarán a evitar la ceguera en estos niños/as. Guía para la atención primaria oftalmológica infantil Retinoblastoma Es el tumor ocular intraocular más común en la niñez... 1 de cada 15 mil niños/as son diagnosticados en el 1er año de vida en caso de niños con antecedentes familiares y retinoblastomas bilaterales, y en niños entre 1 y 3 años en casos esporádicos y unilaterales. El signo inicial mas común es la leucocoria -pupila blanca- la cual es descrita como el ¨ ojo de gato ¨. La presencia de estrabismo puede también ser el primer signo en el 25% de casos. Otros signos menos comunes son hemorragia vítrea, hifema (sangre en cámara anterior), inflamación, glaucoma y pseudohipopion (material blanquecino en cámara anterior). El retinoblastoma es un tumor neuroblastico, similar al neuroblastoma o al meduloblastoma. El tumor intraocular puede ser endofitico o exofitico. El tumor endofitico aparece como una masa blanca, sin vasos en su superficie o con vasos pequeños e irregulares. En ocasiones presenta siembras vítreas que pueden ser pocas y localizadas o múltiples que semejan endoftalmitis. Los tumores exofiticos en cambio, son blanco amarillentos por su ubicación en el espacio subretinal, lo que hace que los vasos retinales se vean gruesos y tortuosos, por lo que se puede confundir con desprendimiento de retina o con la enfermedad de Coats. 127 128 Leucocorias En la visita inicial, debe realizarse una historia clínica detallada, seguida de un examen bajo anestesia general con pupila dilatada para definir la extensión total del tumor, además de examen con identación escleral, para identificar cualquier lesión periférica. El dibujo del fondo de ojo o si es posible fotografías del mismo, serán ideales y de mucha ayuda para planificar el tratamiento. Todo paciente con sospecha diagnóstica de retinoblastoma requiere de una tomografía computarizada de la cabeza y órbita con cortes delgados. La presencia de calcificaciones intraoculares típicas en la TC generalmente confirma el diagnóstico. De igual manera la TC ayudara a evaluar posibles extensiones intracraneales, como en el caso del ¨retinoblastoma trilateral¨ que presenta tumoraciones en los dos ojos y el cerebro. La ecografía ocular, ayuda a diferenciar el retinoblastoma de otras lesiones intraoculares, pero su principal utilidad es determinar el tamaño del tumor luego del tratamiento inicial, sobre todo en pacientes con opacidades vítreas significativas. Los padres y parientes cercanos deben también ser examinados. El 40 % de los retinoblastomas son hereditarios, y el 60 % restante es el resultado de mutaciones de las células retinales, que ocurren durante el desarrollo embrionario. En el diagnostico diferencial del retinoblastoma deben considerarse todas aquellas entidades que provocan leucocoria y que incluyen la persistencia del vítreo primario hiperplásico, retinopatía de la prematuridad, catarata, colobomas del iris y retina, uveítis, toxocariasis, enfermedad de Coats, y desprendimiento de retina entre los mas comunes. La que más simula es la enfermedad de Coats, sin embargo, la presencia de anormalidades vasculares periféricas importantes y la ausencia de calcificaciones en la TC sugerirán enfermedad de Coats. Guía para la atención primaria oftalmológica infantil Tratamiento y manejo clínico La sobrevida del retinoblastoma ha mejorado dramáticamente en los últimos años gracias al diagnóstico temprano y a métodos de tratamiento más agresivos, que buscan como objetivo primario, no solo salvar la vida del niño/a, sino también preservar la visión en los ojos afectados. La enucleación es el tratamiento a aplicarse en niños/as con enfermedad unilateral y en ojos sin potencial visual, por lo general es curativa si se la realiza a tiempo. También es utilizada en pacientes con retinoblastoma bilateral, en las que el ojo más afectado es enucleado. Debe ser realizada con mínima manipulación, intentando obtener al menos entre 8 y 12 mm de nervio óptico, para asegurar un corte libre de células tumorales. Este método es mutilante elimina el ojo afectado, lo que origina posteriormente problemas cosméticos, ya que se realiza, cuando la orbita no ha terminado de crecer. Al ser una intervención mutilante, causara trastornos emocionales en el niño y en sus padres, por lo que terapias de apoyo psicológico son imprescindibles. Otras formas de tratamiento, mas conservadoras son la radiación externa, la aplicación de una placa radioactiva, crioterapia, láser y termoterapia transpupilar. Se utilizará termoterapia en tumores pequeños de 16mm, y crioterapia o láser en el caso de tumores de 3.5 mm. Con tumoraciones bilaterales se realiza un protocolo de enucleación del ojo con el tumor más avanzado y la colocación subtenoniana de carboplatino en el otro, que por lo general es conservado. Cada tres semanas se completa un ciclo con la aplicación de láser y o crioterapia; se llega a obtener el control completo de la lesión en unas cinco sesiones. 129 130 Leucocorias La quimioreducción es un tratamiento que aparece en los últimos años, se lo utiliza como tratamiento inicial para reducir el tamaño del tumor, en combinación con terapia local. Los agentes mas utilizados son la vincristina, el etoposido y el carboplatino, que son administrados por vía IV en ciclos de tres semanas, en un periodo de 4 a 9 meses. Reportes recientes sobre el uso de dos o tres agentes quimioterapéuticos, combinados o no con ciclosporina más tratamiento focal con láser o crioterapia han sido muy prometedores, aunque aun persiste la preocupación por los efectos secundarios, en especial aquellos que los vinculan con infecciones graves, hemorragias, ototoxicidad, toxicidad renal y hepática, y la posibilidad de desarrollar cáncer secundario, por lo que su administración deber monitorizada cuidadosamente a fin de evaluar el balance riesgo/beneficio de este tipo de terapia. Tratamiento del Retinoblastoma Extraocular. (Fig. 40) Esta indicado combinar quimioterapia y radiación externa, se recomienda metrotexate intratecal en pacientes con afectación a nivel del corte del nervio óptico y/o cuando hay células malignas en el liquido cefalorraquídeo. Su pronóstico es muy pobre. Fig.40 Retinoblastoma extraocular obsérvese la metástasis de los ganglios parotideos y en el cerebro. Guía para la atención primaria oftalmológica infantil Dra. Marcia Salazar G. Discapacidad Visual: Para la OMS es cualquier restricción o carencia (resultado de una deficiencia) de la capacidad de realizar una actividad en la misma forma o grado que se considera normal para el ser humano. Se refiere a actividades complejas e integradas que se esperan de las personas o del cuerpo en conjunto, como pueden ser las representadas por tareas, aptitudes o conductas. Vicio de Refracción: Son los defectos refractivos, considerados como las patologías oftálmicas más frecuentes en la población general. Dentro de éstos vicios refractivos tenemos el astigmatismo, miopía e hipermetropía. Estereopsis: Es el acto binocular que nos permite una percepción simple en profundidad, en el que intervienen la distancia interpupilar que hace que ambas retinas reciban imágenes algo diferentes cuando se trata de un objeto forme. Fusión: Es el fenómeno por el cual un objeto estímulo es percibido como único, a pesar de provocar dos estimulaciones (una en cada ojo). Se inicia con un adecuado y preciso movimiento de los ojos, conocido como reflejo de fusión. Campos Visuales: Se define frecuentemente como una isla de visión rodeada de un mar de oscuridad, es una estructura tridimensional, semejante a una colina de visión. El aspecto externo del campo visual se extiende unos 60° nasalmente, 90° temporalmente, 50° superiormente y 70° inferiormente. 133 134 Glosario de términos Imágenes disímiles: Son imágenes ligeramente distintas de un mismo objeto, visto tanto por el ojo derecho como izquierdo de una persona, y la fusión de éstas imágenes permite la visión estereoscópica. Acomodación: Es un cambio óptico dinámico de la potencia dióptrica del ojo. Permite modificar el punto de enfoque del ojo respecto de los objetos alejados y próximos. La acomodación está mediada por la contracción del músculo ciliar, por la liberación de la tensión de reposo de las zónulas del ecuador del cristalino, y por el aumento del grosor del cristalino debido a las fuerzas ejercidas sobre el mismo. Agudeza Visual: Es el límite espacial de discriminación visual. Es la medida más importante de la integridad funcional del aparato de la visión y que en un solo número sería 20/20. Visión de Colores: Es la capacidad de discriminar distintos colores. Esta determinada por la función de los conos en la retina. Función Visual: Se realiza gracias a las propiedades que cada uno de los elementos estructurales del ojo y la vía visual aportan, dando una visión normal que es aquella que permite obtener una imagen de forma clara y nítida a diferentes distancias y en diferentes situaciones. Sistema Oculomotor: Da la orientación exacta a los ojos, es el responsable de los mecanismos encargados de la más precisa aproximación de éstos receptores al sector de la escena visual a discriminar. Una vez orientado en el espacio el individuo examina la escena a través del accionar de los músculos extraoculares que desplazan los globos oculares al sector de interés visual. Guía para la atención primaria oftalmológica infantil Período Crítico de Visión: El período crítico de la función visual en el ser humano está comprendido entre el primero hasta el tercer mes de vida, en éste período la calidad de la información visual recibida va a ser determinante del futuro visual del niño/a. Ojo Ambliope: Se denomina ojo ambliope a la disfunción de la agudeza visual sin lesión orgánica, o con una lesión cuya severidad no es proporcional a la intensidad de esa disminución. Es decir un ojo se considera ambliope cuando su agudeza visual es menor que la que le correspondería, de acuerdo con el examen objetivo. Reflejo Rojo Pupilar: Se lo obtiene al iluminar la retina a través de la pupila con el oftalmoscopio directo. Nistagmus: Tremor asociado de los globos oculares, caracterizado por una sucesión rítmica, mas o menos regular de los movimientos conjugados, cambiando alternadamente el sentido, movimientos pendulares o difásicos, espontáneos o provocados, normales o patológicos, habitualmente sincrónicos y congruentes, inconscientes, casi siempre involuntarios y que no perturban los movimientos normales de los ojos. Cartilla de Optotipos: Sirve para medición de agudeza visual, puede ser de letras, números y figuras en caso de personas analfabetas, las mismas que están dispuestas a una distancia determinada y con una iluminación constante y regular. La cartilla más usada es la de Snellen y actualmente la decimal. 135 136 Glosario de términos Examen de fondo de ojo: Uvea: Segunda capa del globo ocular está compuesta por iris, cuerpo ciliar y coroides. Excavación Fisiológica de la papila: Es una zona más pálida situada en el centro de la papila; las fibras nerviosas llegan desde la periferia de la papila y se introducen en el nervio óptico, produciéndose en el centro una especie de vacío conocido como excavación fisiológica. Arcadas Vasculares de la retina: Las arterias y venas encargadas del riego sanguíneo de la retina entran en el globo ocular a través del nervio óptico y se bifurcan dando lugar a las arcadas vasculares retinianas temporales y nasales. Área Macular: Es el área de la retina comprendida entre las arcadas temporales superior e inferior Mácula: Es la parte de la retina que tiene una mayor concentración de fotorreceptores y por tanto nos permite alcanzar una máxima visión o visión perfecta. Permite la visión de cerca, la visión de relieve, la visión de colores, la visión fina. Fovea: Es el centro de la mácula y contiene solamente cuatro capas de la retina; membrana limitante interna, plexiforme externa, nuclear externa y la de conos y bastones. Papila: Es la cabeza del nervio óptico visible en el fondo de ojo. Corresponde a lo que se denomina punto ciego del campo visual, puesto que no contiene receptores. Se compone de fibras nerviosas que unen las células de la retina con el cerebro. Guía para la atención primaria oftalmológica infantil Oftalmoscopia directa: Se la realiza mediante el uso del oftalmoscopio directo, que permite ver el fondo de ojo con los detalles del polo posterior (nervio óptico, mácula, inicio de arcadas vasculares). Permite ver las imágenes en forma real. Oftalmoscopia indirecta: Se la realiza con el oftalmoscopio indirecto y se necesita utilizar una lupa de aumento. Permite observar tanto el nervio óptico, mácula, arcadas y retina periférica. Las imágenes observadas están invertidas. Lente de Goldman: Es un lente esférico utilizado en la oftalmoscopia indirecta para la biomicroscopia del fondo de ojo, existen lentes de 78 y 90 dioptrías. Oftalmoscopía directa Dioptría: Es la unidad para medir la vergencia de un haz de luz, su valor se calcula dividiendo el índice de refracción del medio por el que atraviesa la luz, entre la distancia (en metros) desde el plano de referencia al punto de origen o reunión de los rayos de luz Refracción: Al pasar la luz de un medio transparente a otro de densidad distinta, sufre un cambio de velocidad, desviándose su curso. Miopía: Es un defecto de refracción por el que los rayos paralelos (provenientes del infinito) que inciden en el ojo se enfocarán delante de la retina 137 138 Glosario de términos Hipermetropía: Es un defecto de refracción por el que los rayos paralelos (provenientes del infinito) que inciden en el ojo se enfocarán detrás de la retina. Plasticidad de la visión: Período en el cual el grado de desarrollo visual puede modificarse de acuerdo a la calidad de estímulos visuales que reciba el ojo. Anisometropía: Gran diferencia en el error de refracción entre ambos ojos. Test de mirada preferencial: Test utilizado para evaluar la agudeza visual en lactantes. Fusión motora: Si estamos fijando un objeto en el infinito y súbitamente fijamos la mirada sobre un objeto situado a un metro de distancia de nuestros ojos, hacemos de modo reflejo una convergencia de sus imágenes que estaban ubicadas en las áreas temporales de la retina y éstas inciden en la retina permitiendo así la fusión motora. Tropía: Es la desviación manifiesta de un ojo. Foria: Es la tendencia a la desviación de un ojo cuando se logra romper la fusión o desviación latente. Estrabismo incomitante: Se produce cuando el ángulo de desviación tiene una diferencia mayor de 7 dioptrías, en las diferentes posiciones de la mirada. Guía para la atención primaria oftalmológica infantil Estrabismo Comitante: Se produce cuando el ángulo de desviación tiene una diferencia menor de 7 dioptrías en las diferentes posiciones de la mirada. Estrabismo Paralítico: desviación ocular producida por la parálisis de alguno de los nervios oculomotores. Exotropia: estrabismo divergente, los ojos se desvían hacia afuera. Endotropía: estrabismo convergente, los ojos se desvían hacia adentro. Limbo: Unión de la córnea con la esclerótica. Epicanto: Es un repliegue cutáneo de forma semilunar y dirección vertical, situado sobre el ángulo interno de la hendidura palpebral. Ojo rojo Epífora: Lagrimeo. Oftalmia Neonatal: Es una infección conjuntival severa producida por el gonococo. Queratitis: Inflamación de la córnea. Endoftalmitis: Inflamación intraocular grave, localizada en cámara vítrea, cámara anterior o ambas, la causa más común es infecciosa, pero puede darse también por materiales tóxicos (cuerpos extraños). 139 140 Glosario de términos Queratoconjuntivits: Inflamación de la córnea y conjuntiva de causas diversas. Pars Planitis: Se la ha clasificado dentro de las uveítis intermedias, existe proceso inflamatorio intraocular localizado en vítreo y retina periférica. Enf Behcet: Trastorno idiopático multisistémico aparece entre los 30 a 40 años de edad; dando ulceración genital recurrente, ulceración oral, lesiones cutáneas e iridociclitis ocular recurrente. Síndrome de Vogt-Koyanagi- Harada: Padecimiento multisistémico que afecta ojos, oídos, piel y meninges, en el ojo provoca uveítis con inflamación granulomatosa similar a la oftalmía simpática. Glaucoma: Enfermedad caracterizada por el daño progresivo de las fibras del nervio óptico generalmente ocasionado por la elevación de la presión intraocular. Dacriocistorrinostomía: Procedimiento quirúrgico mediante el cual se forma una comunicación entre el conducto lacrimonasal y la cavidad nasal para aliviar una obstrucción del conducto o saco lagrimal. Aniridia: Ausencia casi total del iris, por detención del desarrollo en el borde de la copa óptica durante la octava semana, puede acompañarse de glaucoma y otras anomalías oculares. Angulo Camerular: Se lo investiga por gonioscopía, es una estructura fundamental en la cámara anterior del ojo, permite el mantenimiento y la circulación normal del humor acuoso. Guía para la atención primaria oftalmológica infantil Blefaroespasmo: Cierre involuntario del párpado. Descemet: Es una de las 5 capas corneales. Relación excavación disco: Relación normal entre el nervio óptico y la excavación fisiológica. Malla trabecular: Se encuentra entre el espolón escleral y la línea de schwalbe (ver anatomía del ángulo camerular), a través de ella abandona el humor acuoso el ojo. Proceso ciclodestructivo: Consiste en destruir los procesos ciliares productores de humor acuoso mediante el uso de ciertos procedimientos como Diatermia, Ciclocrioterapia, Ciclofotocoagulación con el objeto de disminuir la presión intraocular. Atrofia óptica: Es un signo importante de enfermedad avanzada del nervio óptico que puede ser primaria o secundaria, se observa un disco óptico plano y blanco con márgenes delimitados, reducción del número de vasos sanguíneos que cruzan el disco, atenuación de vasos sanguíneos peripapilares y adelgazamiento de fibras nerviosas retinianas. Blefaritis: Es una inflamación crónica del borde de los párpados puede ser anterior y posterior. Chalazion: Quiste de la glándula de meibomio, es una lesión inflamatoria linfogranulomatosa crónica, causada por el bloqueo de los orificios glandulares y estancamiento de las glándulas sebáceas 141 142 Glosario de términos Neuritis óptica: Es un proceso inflamatorio o desmielinizante, agudo o subagudo que afecta el nervio óptico. Zónula de Zin: Múltiples fibras de tejido fino que se extienden desde los procesos ciliares hasta el ecuador del cristalino en 360° para mantenerlo en su sitio Retinoblastoma: Tumor maligno que se origina en las células retinianas. Persistencia de vítreo hiperplásico primario: Es una masa retrolental (detrás del cristalino), dentro de la cual se insertan unos procesos ciliares agrandados. Identación escleral: Uso de identador (puede ser hisopo o identador de metal), colocándolo sobre el párpado para identar esclera y retina como parte del estudio del fondo de ojo con oftalmoscopia indirecta. Coloboma de iris: Se debe a la falta de cierre o cierre inadecuado de la fisura óptica durante la sexta semana de gestación. Intratecal: Inyección o colocación de terapia intraventricular Guía para la atención primaria oftalmológica infantil 1 Paediatric Ophthalmology. David Taylor and Creig S. Hoyt. Blackwell Science 2 Harley’s Pediatric Ophthalmology. Leonard B Nelson. WB Saunders Company 3 Decision Making in Pediatric Ophthalmology. Cibis – Tongue – StassIsern. BC Decker, Mosby 4 Pediatric Neuro-Ophthalmology. Brodsky – Baker Hamed. Springer. 5 Pediatric Cataract Surgery. Wilson – Trivedi – Pandey. Lippincott Williams&Wilkins. 6 Pediatric Oculoplastic Surgery. James A. Katowitx. Springer 7 Pediatric Retina. Mary Elizabeth Hartnett. Lippincott Williams & Wilkins 8 Pediatric Ophthalmology and Strabismus – Basic and Clinical Science Course, American Academy of Ophthalmology. 9 Pediatric Ophthalmology and Strabismus. Kenneth W Wright. Mosby 10 Textbook of Ophthalmology – Strabismus and Pediatric Ophthalmology, Gary R Diamond, Howard M Eggers. Mosby 11 Binocular Vison and Management of Strabismus. Theory and Management of Strabismus. G K Von Noorden. CV Mosby. 12 Clinical Orthoptics. Fiona Rowe. Blackwell Science 13 Estrabismo. Julio Prieto Diaz. Carlos Souza Diaz. Ediciones Cientificas Argentinas. 14 Strabismus. Hebert Kaufmann. Enke 15 Surgical Management of Strabismus. Eugene Helveston 5th Edition. Wayenborgh Publishing. 2005. 16 Color Atlas of Strabismus Surgery. Kenneth W. Wright. Wright Publishing. 17 Clinical Strabismus Management. Principles and Surgical Techniques. Rosenbaum Santiago. Saunders. 18 Strabismus. Joseph Lang 19 Management of Strabismus and Amblyopia. A Practical Guide. Pratt Johnson/Tillson.Thieme. 20 Eye muscle surgery. Andre Roth, Claude Speeg-Schatz. Taylor and Francis. London, 2001. 145 Guía para la atención primaria oftalmológica infantil Introducción al Plan Nacional para la prevención de ceguera por Retinopatía del Prematuro La retinopatía del prematuro es la principal causa de ceguera infantil en Latinoamérica. En el Ecuador, constituye en forma significativa la primera causa de discapacidad visual en la población infantil. De acuerdo a una investigación efectuada a inicios del año 2003 en las dos escuelas para ciegos más importantes del país (Instituto Mariana de Jesús en Quito y Escuela Municipal de Ciegos en Guayaquil) se determinó que la Retinopatía del Prematuro era responsable por la discapacidad visual de casi una cuarta parte de los niños que asistían a esas instituciones. Con el objetivo de disminuir la ceguera por Retinopatía del prematuro se constituyo un Comité Nacional para la prevención de Ceguera por Retinopatía del Prematuro conformado por oftalmólogos, neonatólogos, especialistas en rehabilitación visual y representantes del Ministerio de Salud Publica. Dicho Comité elaboro el Plan Nacional para la prevención de Ceguera por Retinopatía del Prematuro donde se establece cuales serán los criterios de screening para los neonatos en Ecuador y se realizo una hoja de Protocolo de Screening que en la actualidad se utiliza en la mayor parte de las unidades de neonatología del país. 147 148 Anexos Los lineamientos y recomendaciones a seguir, determinados por el Comité Nacional para la prevención de la ceguera por ROP son los siguientes: 1 Deben ser examinados todos los niños/as que pesen 1.900 gr. o menos al nacer. 2 El primer examen debe hacerse a las 4 semanas de vida, como limite máximo a las 6 semanas de vida. 3 El examen deberá ser realizado por un oftalmólogo entrenado en la detección de retinopatía del prematuro, idealmente este examen debe hacerse en la unidad de neonatología. El consultorio debe oscurecerse para permitir una visualización adecuada del fondo del ojo, cubriendo las ventanas y apagando las fuentes de luz. 4 Se requiere que una enfermera, auxiliar de enfermería, médico residente o tratante de la Unidad o Servicio de Neonatología, quien deberá ser previamente capacitado para: llevar el registro de los niños/as a examinar cada semana; colocar las gotas midriáticas de la forma indicada; estar presente durante el examen para sujetar al niño; y monitorizar su condición general. Deberá además encargarse de citar y coordinar los controles posteriores. 5 La dilatación pupilar se realizara con las gotas con las que cuente el servicio, idealmente Cyclomidril, Tropicamida al 1% o Fenilefrina al 2.5%. Nunca utilizar Fenilefrina a mayores concentraciones que 2.5% ni Ciclopentolato al 1% ya que resulta tóxico para los neonatos. Se colocará una gota en cada ojo, manteniendo los Guía para la atención primaria oftalmológica infantil 6 7 8 9 párpados abiertos por unos segundos; se repite dos veces cada 5 a 10 minutos. Se deben secar bien los párpados después de administrar cada gota, para evitar la absorción del medicamento en forma sistémica a través de la piel palpebral, que en los neonatos es muy delgada. El examen se realizará con oftalmoscopio binocular indirecto, al menos 40 minutos después de colocada la primera gota. Se mantendrá la hendidura palpebral del neonato abierta con un blefarostato neonatal y se utilizará un identador escleral especial para prematuros para poder observar la retina periférica. Es ideal que tanto el blefarostato como el identador estén estériles, aunque sino estériles por lo menos deberán estar desinfectados. Se utilizará anestesia tópica en gotas durante el examen y la cornea se irrigara durante el examen con suero fisiológico para evitar que se seque. Los resultados se consignaran en la hoja de protocolo de examen, que será utilizada a nivel nacional, con el fin de recopilar datos para crear estadísticas nacionales. De no existir signos de Retinopatía del prematuro, el seguimiento se hará cada dos semanas, hasta la vascularización completa de la retina, hecho que generalmente ocurre en la semana 40 de gestación. En caso de Retinopatía preumbral (Estadio I o II en zonas 2 o 3) se realizara un control semanal hasta el umbral o regresión completa. En casos de Retinopatía preumbral en zona I el seguimiento será cada 3 días. 149 150 Anexos 10 En casos de Retinopatía umbral (Estadio III que afecte 5 horas retinales contiguas o 8 discontinuas) se efectuará el tratamiento a la brevedad posible idealmente con fotocoagulacion láser o en su defecto con crioterapia ya que esta última tiene menor efectividad y deja mas secuelas a largo plazo. 11 Si es necesario el traslado para su tratamiento, este deberá ser realizado bajo condiciones que aseguren la estabilidad homeostática del prematuro, lo contrario incide desfavorablemente en la progresión de la retinopatía. 12 Es necesario contar con información respecto de esta enfermedad, para lo cual se deberá montar un sistema adecuado. Es necesario que las autoridades locales otorguen las facilidades del caso, para que los oftalmólogos realicen su labor en este campo; es importante que se les priorice horas laborables para este trabajo. Además, es necesario que se trabaje con los padres de los niños afectados con retinopatía del prematuro, a fin de que comprendan la gravedad de esta enfermedad y conseguir una asistencia más oportuna a los controles. Comite nacional de ROP: hoja de protocolo de screening HOSPITAL: Apellidos y Nombres de la madre: Fecha de Nacimiento: | Fecha del 1er Examen: | | | er Edad en el 1 Examen: Evolución ROP Fecha Grado de afectación OD Tratamiento OI Si requiere Crio Láser Factores y patologías asociadas Edad Gestacional: Peso: Oxigeno (días) Apgar 1’: Apgar 5’: Estancia Hospitalaria (dias): SI NO SI Apnea Sepsis Enterocolitis Necrotizante Anemia < 30% Enf. de membrana Hialina Anemia < 25% Síndrome aspirativo Policitemia + de 65% Distress respiratorio (otros) Hemorragia intracraneana Exanguino transfusión Transfusión (sangre o plasma) Persistencia conducto arterioso Bilirrubina total máxima (valor) NO Factores y patologías asociadas Edad materna: Tipo de parto (marcar) Vaginal Cesárea Gesta: SI NO SI Ruptura prematura de membranas (+ 6 horas) Preclampsia Sufrimiento fetal agudo Otros: Se recomienda control oftalmológico al alta? NO 152 Anexos Red de referencia Una de las principales dificultades que encuentra el médico no oftalmólogo, especialmente aquellos que laboran en provincias y alejados de centros urbanos que cuentan con estructuras de salud desarrolladas, es la referencia de pacientes con patologías oftalmológicas complejas. Muchas de estas patologías como las leucocorias son verdaderas emergencias, que deben ser remitidas al especialista en oftalmología a la brevedad posible, con el fin de dar la mejor solución al problema. Es por ello que consideramos de interés, agregar en esta guía una lista de instituciones gubernamentales que cuentan con servicios de oftalmología y otras instituciones no gubernamentales que han manifestado su intención de colaborar con el Proyecto de Prevención de Ceguera Infantil, con el fin de facilitar el proceso de referencia del paciente y asegurar su oportuna atención. Azuay HOSPITAL VICENTE CORRAL MOSCOSO Av. 12 de abril y Arupos Teléfonos: 072 882 100 • 072 883 409 Cotopaxi HOSPITAL DE LATACUNGA Av. Hermanas Páez y 2 de mayo Teléfonos: 032 800 331 / 332 • 032 870 278 / 279 Guía para la atención primaria oftalmológica infantil Chimborazo HOSPITAL DOCENTE DE RIOBAMBA Av. Juan Félix Proaño y Chile s/n Teléfonos: 032 948 790 / 792 El Oro HOSPITAL TEOFILO DÁVILA Buena Vista y Boyacá Teléfono: 072 935 570 Guayas Guayaquil HOSPITAL PEDIÁTRICO ROBERTO GILBERT Av. Robert Gilbert S/N y Nicasio Safady Telefonos: 042 287 310 • 042 296 976 HOSPITAL LUIS VERNAZA Julián Coronel y Escobedo Teléfono: 042 560 300 HOSPITAL GUAYAQUIL DEL SUBURBIO Teléfono: 042 843 484 153 154 Anexos HOSPITAL FRANCISCO DE ICAZA BUSTAMANTE Quito y Gómez Rendón Teléfono: 042 452 700 FUNDACIÓN VER ES VIVIR Chiriboga 308 y Boyacá Primer piso oficina 3 Teléfono: 252 2818 CENTRO OFTALMOLÓGICO ALTAVISION. Ciudadela Kennedy, Calle 7ma Oeste # 120 y Av. San Jorge. Teléfono: 228 6080. FUNDACIÓN OFTALMOLÓGICA ECUATORIANA - SOCIEDAD DE BENEFICENCIA DE SEÑORAS DE GUAYAQUIL Luís Urdaneta 211 y Baquerizo Moreno Teléfono: 230 4099 Ext. 120 CENTRO DE DIAGNÓSTICO OCULAR CLÍNICA KENNEDY SECCIÓN DELTA SOTANO OFIC. 12 Teléfonos: 239 1035 • 2391035 Celular: 099 280 056 UNIDAD OTALMOLÓGICA INTEGRADA Av Roberto Gilbert y Nicasio Safady Frente Hosp. Pediatrico Roberto Gilbert Teléfono: 042 284 746 Milagro CENTRO CRISTIANO DE SERVICIOS MÉDICOS Ubicado en la Ciudadela Las Piñas, Teléfonos: 297 1848 • 297 4816 Guía para la atención primaria oftalmológica infantil Loja FUNPRECELO (FUNDACIÓN PREVENCIÓN DE LA CEGUERA EN LOJA) Calle 18 de Noviembre 13-55 y Lourdes Teléfono: 072 571 758 HOSPITAL ISIDRO AYORA Av. Universitaria e Iberoamérica José Samaniego y Manuel Montero Valdivieso Teléfono: 072 570 540 Pichincha Quito HOSPITAL EUGENIO ESPEJO Av. Colombia s/n Teléfonos: 223 0212 • 250 7919 HOSPITAL PABLO ARTURO SUÁREZ Ángel Ludeña s/n y Guerrero Teléfonos: 259 8101 • 259 0371 HOSPITAL ENRIQUE GARCÉS Chilibulo s/n y Enirque Garcés, Ciudadela 4 de diciembre Teléfonos: 266 0252 • 266 7589 HOSPITAL BACA ORTIZ Av. Colon y 6 de diciembre Teléfonos: 222 0977 • 222 0979 155 156 Anexos CLÍNICA OFTÁLMICA Dirección: Avenida Pérez Guerrero y Versalles 731 Teléfonos: 223 6684 • 2 250 5680 • 2 254 4610 • 2 254 4609 FUNDACIÓN OFTALMOLÓGICA DR. RAMIRO ALMEIDA FREILE Av. 6 de Diciembre 117 y Sodiro Teléfonos: 252 1197 • 252 1222 FUNDACIÓN ECUATORIANA VISTA PARA LOS CIEGOS. Isabel La Católica 2437 y Madrid Teléfonos: 255 3235 S.M. INSTITUTO DE LA VISIÓN República E-6525 y Eloy Alfaro Teléfonos: 222 8058 • 255 7676 FUNDACIÓN METROFRATERNIDAD Calle Conclina B, N31-26 y San Gabriel. (Frente al Hospital Metropolitano) Teléfono: 254 6360 Tunguragua HOSPITAL DE AMBATO Av. Pasteur y Unidad Nacional Teléfonos: 032 425 782 • 032 422 468 UNIDAD OFTALMOLÓGICA Cevallos y Mera esq. Ed. Mutualista Ambato 6to piso Teléfono: 282 8769 Auspiciado por: SOCIEDAD ECUATORIANA DE OFTALMOLOGÍA