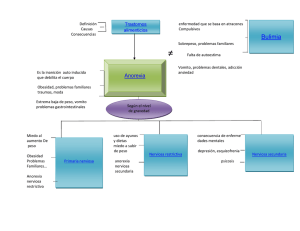
anorexia - QueMePasaHoy
Anuncio

TRASTORNOS DEL COMPORTAMIENTO ALIMENTARIO: ANOREXIA Y BULIMIA NERVIOSA Mª Teresa León Espinosa de los Monteros Mª Dolores Castillo Sánchez Autoras: Mª Teresa León Espinosa de los Monteros Mª Dolores Castillo Sánchez TRASTORNOS DEL COMPORTAMIENTO ALIMENTARIO: ANOREXIA Y BULIMIA NERVIOSA © Editorial: FORMACIÓN ALCALÁ C/. Ramón y Cajal, 20. Apdo. 130 23680 ALCALÁ LA REAL (JAÉN) Telfs. 953 58 53 30 (4 líneas) - 902 108 801 - Fax: 953 58 53 31 [email protected] www.zonadesalud.org ISBN: 84-95658-63-1 DL: GR-226-2003 Febrero 2003 Imprime: Lozano Impresores, S.L.L. 958 46 54 22 Ilustración de portada: Las Tres Gracias. Nápoles, Museo Nacional. INDICE PRÓLOGO .................................................................................................. 13 TEMA 1. Introducción y clasificación de los trastornos de conducta alimentaria ..................................................................................................... 15 Mª Dolores Castillo Sánchez, Mª Teresa León Espinosa de los Monteros, Carmen Mª Linares Labrador, Macario Castillo Sánchez, Mercedes Cabrera García, José Antonio Naranjo Rodríguez. PARTE I: ANOREXIA NERVIOSA TEMA 1. Concepto de Anorexia Nerviosa. Revisión histórica. ............. Mª Dolores Castillo Sánchez, Mª Teresa León Espinosa de los Monteros, Antonio López Bermejo, Miguel Ángel Gallo Vallejo, Sebastián Fernández Lloret, José Mª Medina Pérez. TEMA 2. Anorexia Nerviosa. Epidemiología. .......................................... Mª Teresa León Espinosa de los Monteros, Mª Dolores Castillo Sánchez, Mercedes Llamas del Castillo, Víctor Fuentes Gómez, Manuel León Espinosa de los Monteros, Sebastián Fernández Lloret. TEMA 3. Etiopatogenia de la Anorexia Nerviosa. ................................... Mehrdad Shushtarian, Ismael Maldonado Díaz. TEMA 4. Clínica de la Anorexia Nerviosa. .............................................. Gonzalo Piédrola Maroto, Rocio Romero Saldaña, Martín López de la Torre Casares, Teresa Muros de Fuentes, Enrique Palacio Abizanda. TEMA 5. Diagnóstico de Anorexia Nerviosa. .......................................... Ana Benito Duarte, Mª Teresa Puertas Ramírez, Francisco Rincón Cervera, Isabel Beltrán Velasco, Ana Ortiz Viana, Ester Idini. 29 41 53 61 71 TEMA 6. Diagnóstico diferencial de la Anorexia Nerviosa. .................. 77 Martín López de la Torre Casares, Enrique Palacios Abizanda, Gonzalo Piédrola Maroto, Teresa Muros de Fuentes, Rocío Romero Saldaña TEMA 7. Tratamiento nutricional de la Anorexia Nerviosa. ................. 93 Sebastián Fernández Lloret, Mª Dolores Castillo Sánchez, Mª Teresa León Espinosa de los Monteros. TEMA 8. Tratamiento psicofarmacológico de la Anorexia Nerviosa .. 109 Ana Ortiz Viana, José Guerrero Velázquez, Ester Idini, Isabel Beltrán Velasco, Francisco Rincón Cenera y Ana Benito Duarte. PARTE II: BULIMIA NERVIOSA TEMA 9. Concepto de Bulimia Nerviosa. Revisión histórica. .............. Gabriela Lobo Tamer. TEMA 10. Bulimia Nerviosa. Epidemiología. ......................................... Mª Teresa León Espinosa de los Monteros, Mª Dolores Castillo Sánchez, Rafael Ceballos Atienza, Fernando Cobo Martínez, Miguel Ángel Gallo Vallejo. TEMA 11. Etiopatogenia de la Bulimia Nerviosa. .................................. Mª Dolores Galicia García, Josefa Mª Aldana Espinal TEMA 12. Clínica de la Bulimia Nerviosa. ............................................. Teresa Muros de Fuentes, Martín López de la Torre Casares, Gonzalo Piédrola Maroto, Rocío Romero Saldaña, Enrique Palacios Abizanda. TEMA 13. Diagnóstico de la Bulimia Nerviosa. ..................................... Ana Benito Duarte, Mª Teresa Puertas Ramírez, Francisco Rincón Cervera, Isabel Beltrán Velasco, Ana Ortiz Viana, Ester Idini. TEMA 14. Diagnóstico diferencial de la Bulimia Nerviosa. ................. Enrique Palacios Abizanda, Martín López de la Torre Casares, Teresa Muros de Fuentes, Gonzalo Piédrola Maroto, Rocío Romero Saldaña. TEMA 15. Tratamiento nutricional de la Bulimia Nerviosa. ................. Gabriela Lobo Tamer. TEMA 16. Tratamiento psicofarmacológico de la Bulimia Nerviosa .... Francisco Rincón Cenera, Mª Teresa Puertas Ramírez, Ana Mª Benito Duarte, Ana Mª Ortiz Viana, José Pablo Muñoz López, José Guerreo Velásquez. 127 135 145 151 161 165 173 179 PARTE III: PREVENCIÓN, PRONÓSTICO Y CALIDAD DE VIDA DE LA ANOREXIA Y BULIMIA NERVIOSA TEMA 17. Prevención de los trastornos del comportamiento alimentario. Anorexia y Bulimia Nerviosa. ................................................................. 195 Víctor Fuentes Gómez TEMA 18. Evolución y pronóstico de la Anorexia y Bulimia Nerviosa. 209 Ismael Maldonado Díaz, Mehrdad Shushtarian TEMA 19.Calidad de vida en pacientes afectados de Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa .............. . 213 Rosa Carabaño Moral. PARTE IV: OTROS TRASTORNOS DEL COMPORTAMIENTO ALIMENTARIO TEMA 20. Otros Trastornos del Comportamiento Alimentario. .......... 223 Ana Mª Ortiz Viana, Isabel Beltrán Velasco, José Guerrero Velásquez, Ester Idini, Mª Teresa Puertas Ramírez, José Pablo Muñoz López. PARTE V: TRASTORNOS ALIMENTARIO Y DEPORTE DEL COMPORTAMIENTO TEMA 21. Trastornos del Comportamiento Alimentario y Deporte. ... 235 Miguel Ángel Gallo Vallejo, Mª Luz Galán Rodríguez, Mª Luisa Gallo Vallejo, . Mª Dolores Castillo Sánchez, Mª Teresa León Espinosa de los Monteros. PARTE VI: HISTORIAS CLÍNICAS, TESTIMONIOS TEMA 22. Historias clínicas de pacientes con Trastornos del Comportamiento Alimentario. ................................................................................ 251 Mª Dolores Castillo Sánchez, Mª Teresa León Espinosa de los Monteros, Sebastián Fernández Lloret, José Mª Medina Pérez. TEMA 23. Testimonios sobre Trastornos de Conducta Alimentaria ..... 263 Mª Dolores Castillo Sánchez, Mª Teresa León Espinosa de los Monteros, Sebastián Fernández Lloret, Macario Castillo Sánchez, Rafael Ceballos Atienza. CUESTIONARIO ..................................................................................... 287 AUTORES Y CENTROS Autoras y coordinadoras Mª Dolores Castillo Sánchez Doctora en Medicina y Cirugía. Experto en Nutrición Clínica y Dietética. Estudiante de 5º curso de la Licenciatura de Ciencia y Tecnología de los Alimentos. Asesor Técnico de Valoración de Discapacidades. Delegación de Asuntos Sociales. Granada. Mª Teresa León Espinosa de los Monteros Doctora en Medicina y Cirugía. Especialista en Medicina Familiar y Comunitaria. Experto en Nutrición Clínica y Dietética. Medico Interno Residente de Medicina Preventiva y Salud Pública. Hospital Universitario Virgen de las Nieves. Granada Colaboradores Josefa Mª Aldana Espinal Master Salud Pública y Gestión Sanitaria por la Universidad de Granada. Medico Interno Residente de Medicina Preventiva y Salud Pública. Hospital Universitario Virgen del Rocío. Sevilla. Isabel Beltrán Velasco Medico Interno Residente de Psiquiatría. Hospital Universitario Virgen de las Nieves. Granada. Ana Mª Benito Duarte Medico Interno Residente de Psiquiatría. Hospital Universitario Virgen de las Nieves. Granada. Mercedes Cabrera García Licenciada en Medicina y Cirugía. Médico de Familia. Experta Universitaria en Cuidados Paliativos de Enfermos Oncológicos. Médico de Centro de Salud de Puebla de Don Fadrique. Granada. Rosa Carabaño Moral Especialista en Medicina Familiar y Comunitaria. Master en Salud Pública. Coordinadora Asistencial del Distrito de Axarquía. Málaga. Macario Castillo Sánchez Profesor de Educación Primaria. Especialista en Pedagogía Terapéutica. Experto Universitario en Artes Plásticas. Granada Rafael Ceballos Atienza Doctor en Medicina. Coordinador Asistencial. Distrito Sanitario Alcalá-Martos. Jaén. Sebastián Fernández Lloret Doctor en Medicina y Cirugía. Medico especialista en Digestivo y Medicina Interna. Servicio Nutrición Clínica y Dietética. Hospital Clínico San Cecilio. Granada. Víctor Fuentes Gómez Medico Interno Residente de Medicina Preventiva y Salud Pública. Hospital Universitario Virgen de las Nieves. Granada. Mª Dolores Galicia García Especialista en Medicina Familiar y Comunitaria. Especialista en Medicina Preventiva y Salud Pública. Agencia de Evaluación de Tecnologías Sanitarias. Sevilla. Miguel Ángel Gallo Vallejo Doctor en Medicina y Cirugía. Especialista en Medicina del Deporte. Director del Centro de Medicina Deportiva del Patronato Municipal de Deportes del Ayuntamiento de Granada. María Luisa Gallo Vallejo Especialista en Anestesia y Reanimación. Complejo Hospitalario Torrecárdenas. Almería. María Luz Galán Rodríguez Médico especialista en Osteopatía. Centro Médico Analepsis de Granada. José Guerrero Velásquez Especialista en Medicina Familiar y Comunitaria. Especialista en Psiquiatría. Equipo de Salud Mental. Motril, Granada. Ester Idini Medico Interno Residente de Psiquiatría. Hospital Universitario Virgen de las Nieves. Granada. Manuel León Espinosa de los Monteros Psicólogo. Master Prevención de Riesgos Laborales. Granada. Mercedes Llamas del Castillo Doctora en Medicina. Especialista en Medicina Familiar y Comunitaria. Especialista en Medicina Preventiva y Salud Pública. Hospital Universitario Virgen de las Nieves. Granada. Carmen Mª Linares Labrador Licenciada en Ciencias Químicas. Estudiante de 5º curso de la Licenciatura de Ciencia y Tecnología de los Alimentos. Universidad de Granada. Gabriela Lobo Tamer Nutricionista. Servicio de Nutrición Clínica y Dietética. Hospital Universitario Virgen de las Nieves. Granada. Antonio López Bermejo Licenciado en Medicina y Cirugía. Médico de Familia. Creador de la Fundación Española para la Lucha contra la Leucemia en 1994 y Presidente actualmente. Médico de Centro de Salud de Puebla de Don Fadrique. Granada. Martín López de la Torre Casares Doctor en Medicina. Especialista en Endocrinología. Servicio de Endocrinología. Hospital Universitario Virgen de las Nieves. Granada. Ismael Maldonado Díaz Especialista en Medicina Familiar y Comunitaria. Centro de Salud. Las Palmas de Gran Canaria. José Mª Medina Pérez Licenciado en Medicina y Cirugía. Médico de Familia. Experto en Valoración del daño corporal y Peritación Médica. Centro de Salud de Gran Capitán. Granada. José Pablo Muñoz López Medico Interno Residente de Psiquiatría. Hospital Universitario Virgen de las Nieves. Granada. Teresa Muros de Fuentes Doctora en Medicina. Especialista en Endocrinología y Nutrición. Servicio de Endocrinología. Hospital Universitario Virgen de las Nieves. Granada. José Antonio Naranjo Rodríguez Doctor en Biología. Profesor Titular del Departamento de Ciencias Experimentales de la Facultad de Ciencias de la Educación, Universidad de Granada. Ana Mª Ortiz Viana Medico Interno Residente de Psiquiatría. Hospital Universitario Virgen de las Nieves. Granada. Enrique Palacio Abizanda Doctor en Medicina. Especialista en Endocrinología y Nutrición. Director Gerente del Hospital Virgen de la Candelaria. Tenerife. Gonzalo Piédrola Maroto Doctor en Medicina. Especialista en Endocrinología y Nutrición. Servicio de Endocrinología. Hospital Universitario Virgen de las Nieves. Granada. Mª Teresa Puertas Ramírez Medico Interno Residente de Psiquiatría. Hospital Universitario Virgen de las Nieves. Granada. Francisco Rincón Cenera Medico Interno Residente de Psiquiatría. Hospital Universitario Virgen de las Nieves. Granada. Rocío Romero Saldaña Especialista en Endocrinología y Nutrición. Servicio de Endocrinología. Hospital Universitario Virgen de las Nieves. Granada. Mehrdad Shushtarian Especialista en Medicina Familiar y Comunitaria. Medico Interno Residente de Farmacología Clínica. Hospital Marqués de Valdecillas. Santander. Ricardo Vilchez Joya Doctor en Medicina. Especialista en Endocrinología y Nutrición. Jefe del Servicio de Endocrinología. Hospital Universitario Virgen de las Nieves. Granada. PRÓLOGO Representa para mí una enorme satisfacción prologar con estas líneas el trabajo expositivo desarrollado por un grupo de grandes profesionales, expertos en un problema de gran actualidad, como constituyen lo que en conjunto denominamos Trastornos de la Conducta Alimentaria (TCA); problema que aunque suele incidir sólo en un segmento determinado de la población española, los adolescentes y jóvenes, no sólo influye gravemente en sus estados de salud, poniendo en ocasiones en peligro sus propias vidas, sino que distorsiona profundamente la vida de sus familiares y allegados y conlleva graves repercusiones sociales y sanitarias. El mensaje que incesantemente se trasmite a través de todos los medios de comunicación del erróneo concepto de que un cuerpo esbelto y delgado equivale a una mayor perfección física y mental y conlleva invariablemente al éxito social, constituye uno de los elementos que han provocado un alarmante aumento en la incidencia de estos trastornos, lo que ha obligado a que el tema fuese recientemente abordado por el propio Congreso de los Diputados para adoptar soluciones y preveer los medios que puedan frenarlo. La necesidad de detectar a los grupos de alto riesgo para el desarrollo de los TCA, como son los colectivos sometidos a ideales estéticos de delgadez; la necesidad de alcanzar un diagnóstico precoz antes de que se desarrollen déficit orgánicos irreversibles; la correcta valoración de los factores etiopatogénicos personales, psicológicos, familiares, sociales, biológicos y nutricionales; la identificación de los factores precipitantes; la adecuada valoración de las complicaciones médicas cardiovasculares, gastrointestinales, renales, hematológicas, endocrinas, óseas, neurológicas, dérmicas y metabólicas y sus correspondientes aproximaciones terapéuticas; los criterios de ingreso hospitalario, los beneficios del hospital de día y la transmisión de la idea de la necesidad de un abordaje multidisciplinar, coordinado y permanente entre diversas especialidades médicas, psiquiátricas y de medicina primaria para su correcta solución, son los temas que magistralmente desarrollan este grupo de expertos seleccionados, que hacen de este libro un texto de obligada lectura para todos los interesados en el diagnóstico y tratamiento de los TCA. La experiencia de los autores en los temas desarrollados es el mejor valor de éste texto y el esfuerzo realizado para trasmitirla de forma sencilla, práctica y ágil otorgan al texto una calidad que por sí misma justifica su publicación y le auguran un prometedor futuro. Ricardo Vilchez Joya Jefe del Servicio de Endocrinología y Nutrición Hospital Universitario Virgen de las Nieves. Granada TEMA 1 INTRODUCCIÓN Y CLASIFICACIÓN DE LOS TRASTORNOS DE CONDUCTA ALIMENTARIA Mª Dolores Castillo Sánchez, Mª Teresa León Espinosa de los Monteros, Carmen Mª Linares Labrador, Macario Castillo Sánchez, Mercedes Cabrera García y José Antonio Naranjo Rodríguez INTRODUCCIÓN Los trastornos del conducta alimentaria se caracterizan por una alteración del comportamiento ingestivo de un individuo que presenta una serie de conflictos psicosociales y estima que su resolución está inevitablemente condicionada por el logro y/o persistencia de un estado de delgadez. Los trastornos de la alimentación no son una patología moderna, ni un problema nuevo ya que algunos fueron conocidos y descritos en la antigüedad, lo novedoso en cambio, es la virulencia con la que se están presentando en las últimas décadas en las sociedades industrializadas y el cambio de actitudes que ésta ha tenido en sus conceptos de salud y de ideal estético. El incremento en los últimos años ha conducido a que durante la última década se haya producido una gran proliferación de investigaciones a fin de poder determinar, por una parte, los principales factores implicados en la adquisición y mantenimiento de estos trastornos de conducta alimentarios y, de otra, desarrollar instrumentos de evaluación y procedimientos terapéuticos potentes para poder tratar dichos trastornos y potenciar las vías para su prevención. Los trastornos de conducta alimentarios (TCA) han existido siempre y hay descripciones de ellos a lo largo de la historia. Ya en el Corpus hipocraticum, conjunto de enseñanzas y tradiciones médicas atribuidas a Hipócrates de Cos (460-377ac) se recoge “Los efectos de un régimen debilitante y prolongado Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa que son difíciles de reparar, y lo mismo sucede con los de una repleción extrema y continuada”. Galeno en el 155, describe un cuadro de adelgazamiento morboso y la kynos orexia o hambre canino como sinónimo de la bulimia. En las civilización Romana era habitual en banquetes y fiestas la ingesta masiva de alimentos, seguida de conducta purgante. Posteriormente en la edad media y hasta nuestros tiempos, diversos autores (Morton, Gull, Laségue, Crip, Palazzoli, Spitzer, etc.), describen y definen la anorexia y la bulimia nerviosas. Por tanto, puede concluirse que los TCA han existido siempre, pero la historia nos demuestra que su significado ha variado sustancialmente a lo largo del tiempo, lo que ha supuesto un reto para la medicina y otras disciplinas, ya que siendo una enfermedad de clínica y sintomatología constante y clara, la etiopatogenia ha sido un enigma cambiante. Desde antiguo el hecho de comer ha tenido una connotación social, resultando de la comida el momento de encuentro de los individuos para compartir conocimientos y experiencias, propiciándose la relación y la empatía. Por otra parte, el hombre ve determinada sus acciones y sus decisiones a lo largo de la historia por múltiples factores externos e internos; entre estos últimos deben reseñarse los instintos o impulsos primarios, entre los que hay que mencionar el hambre (necesidad de ingerir alimentos para mantener la vida, la homeostasis, y también para obtener placer), y la sexualidad (promovida por la necesidad de perpetuar la especie, fuente de placer, y condicionante además de requisitos estéticos para la autoestima y la atracción). El ajuste de éstas necesidades básicas a los requerimientos que supone la existencia en una sociedad marcada por normas que varían en función de aspectos culturales, religiosos o estéticos supone en muchas ocasiones la génesis de conflictos y a veces la frontera es estrecha entre lo que puede ser patológico o normal en lo que concierne a la alimentación, sirva de ejemplo el caso de Gandhi, artífice de la independencia de la India, mantuvo durante su vida una alimentación hipocalórica y restrictiva, siendo un personaje admirable, pacifista y profundo en sus convicciones, enérgico y resuelto en sus formas de ejecutarlas, algunos se podrían preguntar si ¿Gandhi fue anoréxico?, la mayoría de los autores estarían de acuerdo en que no lo fue y si nos atenemos a los criterios diagnósticos de la DSM, no los cumple. Los trastornos de conducta alimentarios (TCA) están actualmente de moda, y desde hace unos años, raro es el día en que en los medios de comunicación no nos informan de algún aspecto relacionado con el tema (se enfatiza sobre 16 Introducción y clasificación de los Trastornos de Conducta Alimentaria su alta causalidad social, el incremento de su frecuencia, la sintomatología, medidas terapéuticas, etc.), éste interés creciente por parte de medios de comunicación, población, personal médico, etc. puede ser debido en parte al incremento en la frecuencia, pero también puede influir el que afecta a individuos muy jóvenes, la elevada mortalidad, el que un número elevado de casos se convierta en formas crónicas, las frecuentes hospitalizaciones, la necesidad de tratamientos especializados, el incremento de las formas purgativas (más agresivas) y de las formas atípicas de TCA, con presentaciones clínicas a veces muy aparatosas en chicas muy jóvenes (rápida instauración del vómito, severidad de la desnutrición, comorbilidad con otras patologías como depresión, trastorno obsesivo compulsivo, o trastornos de personalidad) que en muchos casos no cumplen todos los criterios diagnósticos de DSM IV o CIE 10 para poder ser diagnosticadas de AN purgativa o BN. La gran divulgación de estas patologías en los medios de comunicación ha tenido diversas consecuencias, entre ellas, la de contribuir a que la población conozca diversos aspectos de estas patologías, lo que puede influir en un aumento de la detección de casos, pero también ha contribuido a un incremento de la demanda asistencial en los servicios sanitarios de personas que se pueden considerar normales. Por otra parte los medios de comunicación tienen un papel fundamental en la divulgación de los factores socioculturales que tanta importancia tienen como causa de los TCA. La sobrevaloración del aspecto físico con paralela pérdida de otros valores, la modificación de los hábitos alimentarios, la pérdida de la entidad de la familia como elemento contenedor y favorecedor de la comunicación, la acción nociva de los medios de comunicación por la excesiva y mal hecha divulgación de éste problema ha favorecido una situación social de “moda de la anorexia”, lo que ha llevado a ser utilizado el trastorno alimentario por muchas adolescentes como forma de autoafirmación y rebeldía frente a los padres u autoridad. Otro factor ha sido el fenómeno de “contagio” entre jóvenes basado en la rivalidad en cuanto al aspecto y la capacidad para adelgazar que se lleva a cabo en grupos de adolescentes, ya que disponen de gran información acerca de dietas, formas de purgas, etc. Figura 1. 17 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa La mayoría de las anoréxicas que se diagnostican hoy día, son radicalmente distintas fenomenológicamente a las clásicas intelectuales místicas, son chicas adolescentes muy influenciadas por la sociedad que prima en exceso la imagen, la belleza (la delgadez se ha convertido en ideal de belleza), la preocupación por el aspecto físico puede llegar a convertirse en una obsesión, una manía que gobierna la vida personal y social: ejercicio, dietas, masajes, purgaciones, conversaciones monográficas, etc. Pero además participamos de una sociedad consumista, despilfarradora y superficial en la que los referentes espirituales y las inquietudes trascendentales se han perdido, en contraposición, calan otros mensajes publicitarios que identifican cuerpos 10 con felicidad, y en los que la familia y resto de sociedad tiene escaso poder de contención. En este contexto no tiene demasiado sentido el sacrificio, es por lo que en lugar de una dieta muy restrictiva que supone sacrificio, es por lo que en lugar de una dieta muy restrictiva que supone sacrificio, comienzan pronto a vomitar o utilizar laxantes o diuréticos, complicando con ello el proceso. Los trastornos de conducta alimentaria son trastornos psicológicos que comportan graves anormalidades en el comportamiento de la ingesta; es decir la base y fundamento de dicho trastorno se halla en alteraciones psicológicas, de ellos los más conocidos son la anorexia nerviosa y la bulimia nerviosa, pero también se incluyen otros como los trastornos no especificados, los trastornos por atracón y otros trastornos atípicos (pica y rumiación que pueden darse en la edad infantil y en trastornos mentales). Suelen caracterizarse por: 1. Gran preocupación por el peso corporal y la figura. 2. Percepción alterada de la imagen corporal. 3. Dietas extremas o ayunos. 4. Episodios de sobreingesta. 5. Combinación de ayunos prolongados y sobreingesta. 6. Sentimiento de falta de control sobre la ingesta (en atracones). 7. Pueden cursar con adelgazamiento (anorexia nerviosa, anorexia bulímica), con normopeso (bulimia) y con sobrepeso (comedores compulsivos). A partir de los años 60, se da en los países desarrollados e industrializados un incremento de los trastornos de conducta alimentaria, AN primeramente y posteriormente BN. En España, se produce un incremento de estas patologías a finales de los setenta, éste progresivo incremento se debe principalmente a factores socioculturales entre los que los estereotipos y valores estéticos referentes al aspecto físico cobran una especial importancia, cerca del 80%90% de los prepúberes tienen la conciencia de que estar delgado es lo más 18 Introducción y clasificación de los Trastornos de Conducta Alimentaria deseable, más del 50% de las muchachas prepuberes siguen una dieta o adoptan otras medidas de control de peso, sin embargo sólo un pequeño porcentaje desarrolla TCA, por lo que deben también estar implicados otros factores como la predisposición genética, psicológica o metabólica, influyen además la presencia de hábitos alimentarios inadecuados, baja autoestima, miedo a madurar o crecer, padres con expectativas demasiado altas respecto a los hijos, etc. La regulación neuroendocrina juega un papel importante en la génesis y mantenimiento del comportamiento alimentario (los factores hormonales parecen más una consecuencia de la desnutrición que acompaña a la anorexia que una causa). Hoy día los TCA fundamentalmente AN y BN, constituyen uno de los problemas que inciden de una manera importante en la Salud Pública, pues afectan directamente a las personas que los padecen, y repercuten sensiblemente en los familiares, amigos, y personas que rodean al enfermo, están de actualidad y son de gran importancia médica y social por la elevada mortalidad (alrededor del 10 % de pacientes con AN), y el incremento de la prevalencia. Han pasado en poco tiempo de ser desconocidas por muchos profesionales médicos a ser objeto de gran cantidad de estudios. J.C. Mingote, opina que en España “se puede hablar de una epidemia de trastornos en la conducta alimentaria”. Según afirmó este experto durante la mesa redonda “Controversias en trastornos de la conducta alimentaria” , dentro del Programa de Formación Continuada del Colegio de Médicos, “hace diez años estas patologías eran prácticamente desconocidas en nuestro país y ahora estamos a la cabeza de Europa”. En opinión del Dr. Mingote, una de las causas del aumento de la prevalencia es que existe “un vacío en la atención al adolescente” y una infraestructura “penosa” en el tratamiento de los trastornos de la conducta alimentaria. Este experto afirma asimismo que “el niño es atendido por el pediatra, pero no hay una atención específica del adolescente, que se encuentra en un período de desorientación corporal”. Antiguamente los trastornos de conducta alimentaria (AN y BN) eran considerados enfermedad rara, sin embargo dado el incremento en jóvenes ha pasado a ser una de las enfermedades crónicas más frecuentes de los adolescentes, con una prevalencia del 1 al 3% para la AN y del 0,6 al 13% BN, ambas son más frecuentes en mujeres en proporción 9/1, con una media de iniciación de los trastornos hacia los 15 años. Actualmente, se calcula que en nuestro país hay unas 500.000 personas que sufren éste tipo de trastornos de la alimentación, el 95 % de las cuales son mujeres. De cada 100 afectados, 30 no se recuperan, y el resto tiene secuelas físicas y psíquicas de por vida. 19 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa Además, la tendencia va en aumento, incrementandose hasta un 15% el número de casos anuales. La diferencia entre sexos, es debida a la distinta socialización de las mujeres y hombres en relación especialmente con su imagen corporal, las mujeres aprenden desde niñas que lo más importante es gustar a los demás, ser guapas y atractivas; muchas consideran la belleza como su atributo más valioso y basan su autoestima en aspectos estéticos, en lugar de tener en cuenta su inteligencia, y aptitudes psicológicas. Figura 2. Ciertas imágenes publicitarias pueden influir en el desarrollo de la Anorexia nerviosa. Tomado de: budoucnost.misto.cz/_Mail_/image/shz2.gif Una de las razones fundamentales, que pueden explicar el incremento de los trastornos de la conducta alimentaria, es el impacto sociocultural, sobre todo en los países desarrollados (ya que la prevalencia de estos trastornos es baja en países en vías de desarrollo). La presión social por la imagen estética de delgadez, especialmente reclamada a la mujer está afectando a la aparición de mayor número de casos de anorexia y bulimia nerviosa cada año, así como también a una mayor preocupación por perder peso de las personas obesas o con sobrepeso. En la actualidad parece evidente que la etiología de los trastornos de conducta alimentaría (AN, BN y TNE) sean trastornos multicausales en los que convergen múltiples factores (genéticos, psicológicos, socioculturales, cognitivos, en continua interacción, que hacen más difícil la solución de los mismo. En cuanto al diagnóstico, requiere descartar otras enfermedades y reconocer estos trastornos cuando aparecen con otros síntomas, como aparición tardía de la pubertad, amenorrea primaria o secundaría, asociada a otras patologías (renales y cardiovasculares) por el riesgo inmediato que suponen para la vida de la paciente. La múlticausalidad de estos trastornos implica un abordaje terapéutico igualmente interdisciplinar, con atención especializada donde se sumen conocimientos médicos y psicológicos, siendo fundamental el tratamiento psiquiátrico y nutricional, actualmente el tratamiento se debe llevar a cavo en unidades especializadas “Unidades de Anorexia” y el tratamiento abarca varios aspectos: 20 Introducción y clasificación de los Trastornos de Conducta Alimentaria 1. Establecer y mantener una relación de confianza durante todo el tratamiento. 2. Reestablecer un peso adecuado y controlar los efectos derivados de la malnutrición. 3. Mejorar el comportamiento alimentario. 4. Mejorar el psiquismo de la paciente. 5. Mejorar el área social. Desde el Ministerio de Sanidad se favorece la constitución de un grupo de trabajo multidisciplinar para abordar el problema de la anorexia y la bulimia nerviosa y desarrollar iniciativas que permitan su prevención y tratamiento. «Se trata de un problema multicausal en aumento que requiere un abordaje multidisciplinar». En el campo asistencial se están potenciando los servicios clínicos implicados en el tratamiento de estos trastornos, para lo que se han puesto en marcha unidades de hospitalización de agudos en diversos hospitales españoles. También El Ministerio de Sanidad y Consumo ha anunciado una intensificación de las acciones dirigidas al diagnóstico precoz y al tratamiento de pacientes con trastornos alimentarios, especialmente la anorexia y la bulimia. Estos trastornos son una de las prioridades de los Programas de Prevención y Promoción de la Salud, y contarán con parte del presupuesto que la Dirección de Sanidad Pública ha distribuido entre las Comunidades Autónomas. Muy interesante y novedoso es el programa de tratamiento que la profesora de la Universidad de Valencia, Concha Perpiñá, presentó en San Sebastián, un programa pionero en el mundo para tratar la anorexia utilizando la realidad virtual, el cual ha conseguido hasta el momento buenos resultados. Este programa de tratamiento de la anorexia se inició, a través de la cooperación de las universidades de Valencia, Castellón y Politécnica de Valencia, sobre un grupo de pacientes clínicamente diagnosticados de anorexia. Perpiñá explica que el tratamiento: permite «poner a la paciente cara a cara con la imagen que ella tiene de sí misma, y ver cómo existe una discrepancia entre la percepción que tiene de sí misma y la real. Es una estrategia ventajosa porque ella se encuentra dentro de una pantalla y puede verificar que existe una discrepancia de su propia percepción». El Hospital Provincial de Castellón y la unidad de Salud Mental de Vila-real ofrecen un sistema pionero en el tratamiento de las alteraciones del comportamiento alimentario, principalmente la anorexia nerviosa. Este sistema, en cuyas investigaciones han participado miembros de la Universidad Jaime I de Castellón e investigadores de 21 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa la Universidad Politécnica de Valencia, está basado en el uso del ordenador y una serie de programas de realidad virtual para que los pacientes puedan ver en la pantalla aquello que ellos perciben como modelo de belleza y a partir de ahí compararlo con la realidad para observar las diferencias. Los investigadores, conscientes de la importancia que los jóvenes dan a los medios de comunicación y a la informática, intentan sustituir las críticas familiares sobre la delgadez, por un sistema más objetivo como es la pantalla del ordenador. Pero también internet está colaborando al aumento del número de casos, últimamente preocupa la proliferación en internet de sitios «pro-anorexia» que ofrecen trucos para «ser delgada y linda» y proponen «dietas extremas». Cientos de psiquiatras y nutricionistas estadounidenses están alarmados por la cantidad de sitios de Internet para adolescentes que ofrecen información peligrosa vinculada a una de las enfermedades de la época: la anorexia nerviosa. Su «negocio» es dar consejos y trucos a las jovencitas que, insatisfechas por sus cuerpos, son capaces de cualquier cosa a cambio de estar delgadas. Año a año, en Internet, se multiplican los sitios que conducen a las jóvenes hacia la anorexia. «Si no eres flaca, no eres linda»; «Ser delgada es más importante que estar sana»; «No te olvides de contar las calorías para comer sin culpa». Así comienza el decálogo de la anoréxica irreductible publicado por «Bloody Brick Road», una de las tantas direcciones de la red que, día a día, recibe la visita de millones de adolescentes. Y no es la única: según el semanario norteamericano «Time» hay más de 400 sitios que, en pro de un ideal de belleza distorsionado, sugieren padecer hambre a las jóvenes insatisfechas con su cuerpo. Buena parte de los textos están presentados como confesiones, tiene la forma de diario o manual de consejos online y están firmados por chicas orgullosas de su condición física. Algo así como: «¿Quieres saber cómo ocultar la pérdida de peso para que tus amigos y tus padres no te insistan para que comas?»; «¿Buscas consejos para animarte a las dietas extremas?»; «¿Quieres conocer un truco para superar los análisis clínicos?». En síntesis, una peligrosísima lista de «sugerencias» que podría titularse «Cómo hacerte mal sin que te descubran en el intento». «El agua es suficiente para sobrevivir» es otra de las claves, una de las más recurrentes, de ésta clase de sitios de Internet. Generalmente, suele aparecer rodeada de imágenes de actrices y modelos que podrían ser llamadas «esqueléticas». Algunas fotos, incluso, están retocadas para que las envidiadas estrellas parezcan aún más delgadas de lo que 22 Introducción y clasificación de los Trastornos de Conducta Alimentaria son, y hasta suelen aparecer algunas sorprendentes premisas (a las que uno de estos sitios rebautizó como «Thinspirations», o «Inspiraciones para ser flaca»), del tipo: «Ningún alimento tiene mejor sabor que sentirse flaca». Hasta ahora, el cine, la TV y las revistas eran los reincidentes acusados de difundir la anorexia, una enfermedad que, en nombre de una perfección estética prácticamente inalcanzable, devora día a día la salud y la vida de miles de adolescentes. Pero la avalancha de páginas de Internet «pro-anorexia» ya puede ser considerado un nuevo frente para los especialistas que trabajan en el tema: «La edad promedio» de la aparición de la anorexia está bajando año a año, y ya afecta a las preadolescentes, que pasan cada vez más tiempo frente al ordenador y son cada vez más vulnerables a la proliferación de este tipo de sitios. Por ello, tenemos que destacar la importancia de la prevención, ésta para ser eficaz debe reducir el riesgo, ya sea suprimiendo las causas que los provocan o logrando que el individuo sea invulnerable a ellas. Además, las labores preventivas deben de cubrir los niveles individual, familiar y social, estando implicados en la prevención no solamente el personal sanitario, si no que es muy importante la prevención por parte de padres, profesorado o asociaciones juveniles. Se estará realizando prevención cuando desde las distintas instancias se trabaje ya desde la infancia en los valores personales, olvidados frecuentemente por los físicos, como la belleza, se les ayude a desarrollar un juicio crítico sobre el ideal de belleza, a formarse sus propios valores, y a respetar las diferencias interpersonales. Otro objetivo importante en la prevención es enseñar a los pequeños lo que es una alimentación normal, «qué es una comida equilibrada, cómo se debe comer, con qué frecuencia», etc. CLASIFICACIÓN Los TCA son entidades o síndromes, y no enfermedades especificas con una causa, curso y patologías comunes. La presentación de estas patologías en la comunidad adopta la forma de un continuum: desde lo que podemos considerar actitudes y conductas de riesgo hasta los trastornos clínicamente establecidos, así en los últimos años el aumento de la BN y de AN ha ido paralelo al aumento de trastornos no especificados o atípicos. En la tabla 1 se refleja la actual clasificación de los trastornos de conducta alimentaria. 23 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa Tabla 1. Clasificación de los trastornos de conducta alimentaria. CLASIFICACION CIE-10 Anorexia nerviosa. Anorexia nerviosa atípica. Bulimia nerviosa. Bulimia nerviosa atípica. Hiperfagia en otras alteraciones psicológicas. 6. Vómitos en otras alteraciones psicológicas. 7. Otros trastornos de la conducta alimentaria: disminución psicógena del apetito y pica de origen orgánico en adultos. *También distingue: - Trastorno de la conducta alimentaria en la infancia. - Dificultades y malos cuidados alimentarios. - Anorexia o disminución del apetito sin especificar. - Pica en la infancia. 1. 2. 3. 4. 5. CLASIFICACION DSM-IV A. Trastornos de la conducta alimentaria: 1. Anorexia nerviosa. 2. Bulimia nerviosa. 3. Trastornos de la conducta alimentaria no especificado, incluye el trastorno por atracón. B. Trastornos de la ingestión y de la conducta alimentaria en la infancia o niñez: 1. Pica. 2. Trastorno de la rumiación. 3. Trastorno de la ingestión alimentaria de la infancia o la niñez. 24 Introducción y clasificación de los Trastornos de Conducta Alimentaria Bibliografía American Psychiatric Association. Manual diagnostico y estadístico de los trastornos mentales (DSM-IV). Masson S.A. Barcelona 1994. Castro Fornieles J. La anorexia nerviosa. Formación Continuada del médico práctico. Medicina Integral 1996;27(10). Chinchilla Moreno A. Anorexia y bulimia nerviosas. ERGON. Madrid 1994. CIE-10. Trastornos mentales y del comportamiento. Madrid: Meditor, 1999. Crispo R, Figueroa E, Guelar D. Anorexia y bulimia. Lo que hay que saber. Gedisa. Barcelona 1998. DSM-IV. Manual diagnóstico y estadístico de los trastornos mentales. Masson. Barcelona 1995. Gobierno de Aragón. Departamento de Sanidad y Consumo. Guía Práctica. Prevención de los trastornos de conducta alimentaria. Zaragoza 1999. Madruga D, Astiz I, Sarriá J, Uribarri F, Jiménez F. Concepto, epidemiología, etiopatogenia en la anorexia nerviosa. Revisión de temas nutricionales. Madrid. Raich R . Anorexia y bulimia: trastornos alimentarios. Pirámide. Madrid 1997. Rincón A. Trastorno de la conducta alimentaria en relación con la imagen: anorexia y bulimia en las mujeres. Emakunde. Vitoria 1999. Rubio Velázquez B, Sebastián Vicente P. Trastornos del comportamiento alimentario. Orientaciones para atención primaria de salud. ADANER. Murcia 1999. San Sebastián Cabasés J. Trastorno del Comportamiento alimentario (TCA) (I). El Médico 2002; 2-8 febrero (815): 27-50. Saldaña García C. Trastornos del comportamiento alimentario. Fundación Universidad-Empresa. Madrid 1994. San Sebastián Casbasés J. Aspectos históricos en la medicina sobre los trastornos alimentarios. Revista de estudios de juventud. Anorexia y bulimia, nº 47,1999. Schwabe A. et. al. Anorexia Nervosa, Annals of Internal Medicine 1981; 94:371-81. Silverman J. History of anorexia Nervosa in Bownwell, K. And C. Fairburn, Eating Disorders and Obesity. A comprehensive Handbook, The Guildford Press, London 1995; 141-144. Stunkart A. History of binge eating in Fairburn, C and G. Wilson (eds.) Binge Eating Nature, Assessment and treatment, New York, Guilford Press. 1993; 15-34. 25 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa Tannenhaus N. Anorexia y bulimia. Plaza & Janes. Barcelona 1995. Vandereycken W, Castro J, Vanderlinden J. Anorexia y bulimia. La familia en su génesis y tratamiento. Martínez Roca. Barcelona 1991. Vandereycken W, Noodenbos G. La prevención de los trastornos alimentarios. Granica. Barcelona 2000. 26 PARTE I ANOREXIA NERVIOSA TEMA 1 CONCEPTO DE ANOREXIA NERVIOSA. REVISIÓN HISTÓRICA Mª Dolores Castillo Sánchez, Mª Teresa León Espinosa de los Monteros, Antonio López Bermejo, Miguel Angel Gallo Vallejo, Sebastián Fernández Lloret y José Mª Medina Pérez CONCEPTO La palabra anorexia deriva del griego, an (prefijo que significa carencia o privación) y orexis (apetito), significando falta de apetito. La anorexia nerviosa (AN) es un trastorno grave de la conducta alimentaria caracterizado por una pérdida deliberada de peso, inducida y mantenida por el propio enfermo (hay un rechazo a mantener el peso corporal igual o por encima del valor mínimo normal, considerando la edad y la talla), acompañada de anorexia, amenorrea y alteraciones del comportamiento (las personas que lo padecen dedican la mayor parte de su tiempo a temas alimentarios y todo lo que esté relacionado con ello). La preocupación por la comida y el temor a ganar peso forman lo esencial de este trastorno, junto con la inseguridad personal para enfrentarse a éste problema. Niegan la enfermedad y se perciben gordas a pesar de presentar un aspecto esquelético). Es considerada una enfermedad mental que se acompaña de una pérdida voluntaria de peso, y un intenso temor a la obesidad. Los anoréxicos tienen una marcada tendencia a la inanición, acompañada por un temor irracional hacia los alimentos. Se niegan a comer, tienen terror a aumentar de peso, se vuelven incapaces de reconocer los riesgos que eso provoca y oscilan permanentemente entre la hiperactividad y la depresión Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa REVISIÓN HISTÓRICA La investigación ha puesto de manifiesto que la anorexia nerviosa es un trastorno conocido desde la antigüedad, desconociéndose su prevalencia hasta hace relativamente poco tiempo. Con distintas connotaciones entre las que destacan la religiosidad y el misticismo. La historia de la misma ha estado delimitada por varias etapas, una primera descriptiva de la enfermedad que llega hasta finales del XIX y a partir de principios del siglo XX se consideran los aspectos psicopatológicos, psiquiátricos y neuroendocrinos. Al principio era considerada como histeria, posteriormente como un trastorno endocrino y finalmente psiquiátrico, dándose últimamente gran importancia a postulados psicosociales e hipotalámicos, fig.1. Aunque la AN comenzó a conocerse en la década de los 60, casos de abstinencia alimentaria han sido descriptos desde tiempos bíblicos. Desde el siglo XIII al XV el control del apetito connotaba religiosidad, convicción, obediencia, castidad y pulcritud. El ayuno extremo era practicado por los penitentes, generalmente mujeres, que repudiaban los placeres terrenales. El ayuno era considerado una bendición suprema de Dios y se admiraban a los que sobrevivían sin ingerir alimentos. Unos de los primeros casos de anorexia fueron los de La santa Wilgefortis (1000 ac), hija mártir del rey de Portugal, que ayunó y rezó a Dios rogándole le arrebatara su belleza para así ahuyentar la atención de los hombres, siendo adoptada en algunos países de Europa como Santa Patrona por aquellas mujeres que deseaban verse libradas de la atención masculina. La santa se cubrio de vello. Una anécdota curiosa de esta historia que se refiere a “Santa Virgo Fortis” como símbolo de la mujer que ha rechazado su rol sexual, recibe también el nombre de “Santa Liberata”. Resulta fascinante ver como pervive en la conciencia popular esta imagen de mujer que rechaza su rol sexual trasformando su cuerpo a través del ayuno. Otra Santa, Santa Catalina de Siena (1347-1380), con 26 años, su idea de dedicar su vida a Dios chocaron con los planes de sus padres de casarla. Esta situación la llevó a encerrarse en su habitación a maltratarse no comiendo, consiguiendo ingresar al final en la orden dominicana pero con la mitad de su peso. Se narran a parte de la rigurosa abstinencia alimentaria, los episodios de ingesta masiva, el tipo de caña que empleaba para inducirse el vómito y se listan las hierbas purgantes que utilizaba. El prestigio de Catalina de Siena se extendió rápidamente y tras su muerte, a los 28 años, contaba con muchas 30 Concepto de anorexia nerviosa. Revisión histórica seguidoras religiosas. Aparecen muchos casos de anorexia en las religiosas de la edad media. El ayuno era un medio para que el espíritu triunfara y no la carne. Estar sin comer era considerado como un signo de santidad. A esta anorexia sufrida por el seguimiento a Dios se llamó « Anorexia santa». Se describe también en la edad media en la vida de algunas santas como Liduina de Shiedam, santa del siglo XIV, que vivió durante años alimentándose con trocitos de manzana del tamaño de una hostia. Figura 1. Evolución histórica de la anorexia nerviosa. En nuestro país Santa Teresa de Ávila (1500) comenzó a usar constantemente una rama de olivo para inducirse el vómito y vaciar totalmente el estómago para así poder acoger dignamente la Hostia consagrada que se convirtió en su única fuente de sustento. Del siglo XVI al XIX fueron bastantes las mujeres que restringieron drásticamente su alimentación recabando la atención pública y recompensas materiales siendo considerados sus ayunos como milagrosos por panfletos y periódicos de la época. El sentido fenomenológico de la enfermedad era, en estos casos, el mismo que después manejó de alguna manera el psicoanálisis: la renuncia al cuerpo con caracteres sexuales y en consecuencia fuente de placer y atracción libidinal, en aras de conseguir una absoluta espiritualidad. A través de la restricción y la purga se conseguía la pérdida de cualquier rastro de femineidad potencialmente pecaminosa, elevándose el espíritu hasta el misticismo. 31 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa A partir de la segunda mitad el siglo XVII cambia la consideración social y las “doncellas milagrosas” pasan a ser simplemente muchachas ayunadoras” En este siglo, a causa de las reformas religiosas, las mujeres que tenían “el poder” de la abstinencia eran consideradas brujas, mandadas a la hoguera o quemadas vivas. Escuadrones científicos eran enviados para desenmascarar a las falsas santas ayunadoras. En 1554, Lange describe otra enfermedad relacionada “la chlorosis”, se describe en mujeres jóvenes, la mayor parte vírgenes. En 1615, un profesor de Montpellier describe el color anormal blanco o verde de las pacientes vírgenes afirmando que tienen una disminución de la ingesta alimentaria, junto con depravados y caprichosos apetitos y en ocasiones nauseas y vómitos. En el siglo XVIII y XIX, “los artistas del hambre” o “esqueletos vivientes”, más frecuentemente hombres, exhibian públicamente su habilidad para resistir vivos largos periodos de ayuno como describe magistralmente Franz Kafka en el tercero de los cuatro cuentos, publicada en 1924, “un ayunador profesional”: “ Porque —contestó el artista del hambre levantando un poco la cabeza y hablando al oído del inspector para que no se perdieran sus palabras, con los labios alargados como si fuera a dar un beso- nunca encontré comida que me gustara. Si la hubiere encontrado, habría comido hasta la saciedad como todo el mundo”. O este otro párrafo “se sintió pálido y en actitud sombría con todos sus huesos sobresaliendo prominentemente... poniendo sus brazos a través de la barra, de manera que podíamos observar lo delgado que era y luego, otra vez, se volvió a encerrarse en sí mismo y dejó de prestar atención a cualquier persona o cosa a su alrededor”. La primera descripción clínica sistemática (finales del siglo XVII), se atribuye a un médico Inglés: Richard Morton, que describió en 1694 cuadros similares a los actuales, así describió a una joven paciente en estado de desnutrición extrema ... “parecía un esqueleto vivo, solamente piel y huesos, no tenía síntomas febriles y padecía un frío descomunal’. La llamó “consunción nervosa atrofia nervosa o ptisis nervosa,” En el siglo XIX W.W. Gull en Londres y E. C. Laségue en París, denominaron por primera vez a estos trastornos “anorexia nerviosa” y anorexia histérica” respectivamente. Ambos describieron el desorden en términos médicos y psíquicos. Gull fue el primero en nombrar a la enfermedad anorexia nervio32 Concepto de anorexia nerviosa. Revisión histórica sa en una conferencia pronunciada en Oxford, otorgándole un componente mental y señalando que en estas chicas existía una negación perversa a comer. Laségue observó que la enfermedad ocurría en mujeres adolescentes y comenzó a investigar la conducta de la familia ante el rechazo de la adolescente a ingerir alimentos. En 1883, Hurchard utiliza por vez primera el término de anorexia mental, distinguiendo entre anorexia gástrica y nerviosa. En 1885, Déjerine definió la anorexia mental “ Se dice que un sujeto tiene anorexia mental cuando, influido por representaciones mentales, adquiere una repugnancia por toda clase de alimentos y llega a inhibir en sí la sensación de hambre”. A finales del siglo XIX, en el año 1893, se describe un caso de anorexia tratado con hipnosis; un año más tarde se describe dicha enfermedad como una psiconeurosis de defensa o neurosis de la alimentación con melancolía. Figuras 1 y 2. Fotografía de una anoréxica obtenidas por el médico inglés William Gull y la misma paciente después de haber recuperado su peso. A comienzos del siglo XX la Anorexia Nerviosa fue erróneamente confundida con insuficiencia pituitaria y empieza a tratarse desde un punto de vista endocrinológico, en 1914 un patólogo alemán, describe una paciente caquéctica a quien al hacerle la autopsia encontró una destrucción pituitaria y así durante los siguientes 30 años reinó la confusión entre insuficiencia pituitaria y anorexia nerviosa, y se implementaron tratamientos invasivos con insulina y electroshock. A partir de los años 30, la anorexia nerviosa pasa a 33 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa estudiarse principalmente desde el punto de vista psicológico, quedando en el olvido las antiguas discusiones acerca del origen endocrino o psicológico del trastorno. Las explicaciones de esta época se encuentran muy influenciadas por los modelos psicoanalíticos que predominaban en ese momento. En éste siglo, destaca la opinión de Freud expresando que todos los apetitos eran manifestaciones de la libido o impulsos sexuales por lo que asoció comer o no comer a la presencia o ausencia de impulsos sexuales básicos. Pero Freud no dio ninguna importancia a los factores socioculturales en la anorexia nerviosa, ha sido en las ultimas décadas cuando se ha establecido importantes avances. En el simposio de Gottinger, en 1965, se elaboran tres conclusiones básicas: • La enfermedad está en relación con las transformaciones de la pubertad. • El conflicto es corporal y no estrictamente de la función alimentaria. • La etiopatogenia y la clínica son diferentes de los conflictos neuróticos. En la década de los 70, la Dra. Brunch en Estados Unidos, describe las características de la personalidad de los individuos que sufren Anorexia Nerviosa. Brunch observó aspectos comunes en los pacientes: la distorsión de la imagen corporal, el sentimiento de inutilidad e incompetencia y la incapacidad de interpretar y reconocer las necesidades corporales. Coloca en paralelo, desde el punto de vista psicológico, al anoréxico y al obeso, e insiste en conflictos profundos de la adolescencia, sexualidad y su relación con la bulimia nerviosa y con la depresión. En 1970, Crisp establece el concepto de trastorno neurótico con fobia al peso, junto a esto, y dado que es un modelo de interconexión entre procesos psicopatológicos y biológicos se apunta hacia una inmadurez hipotalámica, reflejada en un déficit en el factor liberador gonadotrópico así como anomalías en el control neuroendocrino (Katz y Weiner). Leibrand en 1939 fue uno de los primeros en considerar como causa fundamental de la AN los problemas del desarrollo, el miedo a pasar a ser adulto, refugio en una infancia imaginaria y empleo del ayuno como intento de detener el curso inquietante del desarrollo, como expone en su ensayo “El bastón divino de Esculapio”. Binswanger en 1945 describe el caso de Ellen West, es uno de los casos de la psiquiatría descritos con más detalle y que muestra las dificultades de su clasificación con toda claridad: “Una anorexia purgativa, con evolución a la bulimia y síntomas de gran aparatosidad que terminó suicidándose con una dosis letal de veneno, fue diagnosticada como histeria por un primer analista, simple melanco34 Concepto de anorexia nerviosa. Revisión histórica lía por Kraepelin, esquizofrenia simple por Bleuler y Binswanger, una constitución psicopática de desarrollo progresivo por otro psiquiatra y algo endógeno endocrino parecido a la psicosis endógena por Zutt” Posteriormente, siguen años fecundos que contribuyen a definir mejor la enfermedad, su etiología, y los signos clínicos relacionados con la desnutrición. En Inglaterra, Crisp y Russell, en Norteamérica Bruch y Lucas, describen largas series de pacientes analizando los factores desencadenantes, los signos clínicos y los tratamientos. Minuchi describe la patología familiar y en Italia Palazzoli desarrolla el uso de terapia familiar. En 1973 Bruch hace hincapié en la distorsión de la imagen corporal, Russell en 1970-1977 concertando las hipótesis más biologicistas con las sociales y psicológicas y últimamente de autores entre los que destacan Garfinkel y Garner en 1982, han contribuido al establecimiento del modelo vigente de anorexia nerviosa como enfermedad diferenciada, de patogénesis compleja, con manifestaciones clínicas que son el resultado de múltiples factores predisponentes y desencadenantes, con arreglo a un modelo etiopatogenico bio-psico-social. En la actualidad, por tanto, el modelo que se propone es aquel que integra la vulnerabilidad biológica con determinantes psicológicos y sociales, como propone Garfinkel y Gardner llegándose al modelo biopsicosocial como concepto de interacción única que explique las causas y factores de perpetuación en cada paciente. Freigner y cols en 1972 proponen por primera vez los criterios diagnósticos incluyendo: - Inicio del cuadro clínico antes de los 25 años de edad. - Anorexia con una pérdida de peso superior al 25% de su peso ideal. - Conducta anómala en relación con el peso y la ingesta de alimentos. - Ausencia de enfermedad orgánica que justifique la anorexia y la perdida de peso. - Ausencia de enfermedad psiquiátrica conocida. - Coexistencia de al menos dos de las siguientes manifestaciones: amenorrea, lanugo, bradicardia, hiperactividad y vómitos autoinducidos. Estos criterios fueron revisados con un sentido más amplio por la Asociación Americana de Psiquiatría, en 1980 en el Manual de Diagnostico y Estadística de los Trastornos Mentales (DSM-III-R). La anorexia nerviosa desde que se describiera en el siglo XIX hasta los últimos treinta años, se ha considerado como un trastorno poco frecuente, que apenas merecía la atención de Psiquiatras y médicos generales. Sin embargo, 35 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa a partir de los años cincuenta y especialmente a partir de los setenta se va produciendo un incremento espectacular de la prevalencia de esta enfermedad en el mundo occidental, recibiendo gran atención por parte de diversas especialidades médicas, desde el médico de atención primaria, pasando por psiquiatría, endocrinología, pediatría, ginecología, etc., pudiéndose citar infinidad de trabajos multidisciplinares: psicológicos, epidemiológicos, psicopatológicos, endocrinológicos, de tratamiento, etc., con respecto a la anorexia nerviosa, destacan los siguientes autores: Decourt, Demaret, LópezIbor, Thomas, Bruch, Kanis, King, Keyer, Katz, Bliss y Brand, y Halmi entre otros. En la actualidad, la Anorexia Nerviosa, se encuentra clasificada detalladamente en el Manual Estadístico de los Trastornos Mentales (DSM IV) y en el de Trastornos Mentales y del Comportamiento (CIE-10). Existe el persistente deseo de mantener un peso corporal debajo de lo sanamente recomendable, el miedo a engordar, la distorsión de la imagen corporal, y la falta de menstruación. Las pacientes le otorgan gran importancia al peso cuando se autoevalúan como personas y minimizan el peligro que implica para la salud su bajo peso corporal. Figura 3. Anorexia Nerviosa. Aspecto general. Tomado de Francisco Martínez López, Ventura Ferrer Delso. Anorexia Nerviosa. Entre la Vida y la muerte. Paraninfo. Madrid 2000. 36 Concepto de anorexia nerviosa. Revisión histórica Se puede resumir la historia natural de ésta enfermedad en varias de las tendencias y preocupaciones en el abordaje de las mismas, entre los que destacan los siguientes (Kestemberg, Tomas, entre otros): 1. Nosológico: se intenta independizar como entidad autónoma, como relacionada con otras entidades (histeria, melancolía, etc.) y como síntoma de otros cuadros. La interpretación depende de las distintas escuelas y metodologías. 2. La anorexia nerviosa es una afección endocrina y la conducta psíquica sería un epifenómeno. 3. La anorexia es una afección psicosomática, afectando al mismo tiempo psiquismo y cuerpo, con interacciones y organizaciones etiológicas recíprocas. 4. Comprensión dinámica de la anorexia, cuya aportación es secundaria a la teoría psicoanalítica y caracteriza la aportación de la psicología, sobre todo de la escuela de Piaget. 5. Los síntomas somáticos de la afección eran entendidos por Gull y Lasségue hasta Simmonds como un aporte insuficiente basado en una anorexia de etiología psíquica. 6. Se concluye que la anorexia nerviosa y la enfermedad de Simmonds son cuadros diferentes. 7. Dadas las distintas tendencias doctrinales en el enfoque etiopatogénico, nosológicco, terapéutico, etc. de las distintas escuelas, es por lo que Cornill y Schachter hablaron de la “querella de la AN”. 8. En la actualidad el problema se centra en la comprensión de los mecanismos psíquicos que actúan en los estados anoréxigenos. Los estudios están polarizados en dos vertientes, el de los factores afectivos y neurobiológicos como etiología de la enfermedad en la que también tienen valor lo situacional, la edad, la constelación familiar, rasgos de personalidad, desencadenantes, la relación con los padres, etc.) y las teorías psicoanalíticas. El modelo que se propone es aquel que integra la vulnerabilidad biológica con determinantes psicológicos y sociales, llegándose al modelo biopsicosocial. 37 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa Bibliografía American Psychiatric Association. Manual diagnóstico y estadístico de los trastornos mentales (DSM-IV). Masson S.A.. Barcelona 1994. Ballabriga A, Carrascosa A. Trastornos de la conducta nutricional en la adolescencia. Anorexia y bulimia nerviosa. En: Ballabriga A, Carrascosa A. Nutrición en la infancia y adolescencia. Ed. Ergon S.A. 1998; 359374. Beumont PJ B. The history of eating and dietig disorders. Clin appl Nutr. 1991; 1:9-20. Brumberg J. Fasting girls; the history of anorexia nervosa, Plume, New York 1989. Castro Fornieles J. La anorexia nerviosa. Formación Continuada del médico práctico. Medicina Integral 1996; 27(10). Chinchilla Moreno A. Anorexia y bulimia nerviosas. ERGON. Madrid 1994. Crispo R, Figueroa E, Guelar D. Anorexia y bulimia. Lo que hay que saber. Gedisa. Barcelona 1998. Rincón A. Trastorno de la conducta alimentaria en relación con la imagen: anorexia y bulimia en las mujeres. Emakunde. Vitoria 1999. García Rodríguez F. Las adoradoras de la delgadez. Díaz de santos. Madrid 1993. Gobierno de Aragón. Departamento de Sanidad y Consumo. Guía Práctica. Prevención de los trastornos de conducta alimentaria. Zaragoza 1999. Madruga D, Astiz I, Sarriá J, Uribarri F, Jiménez F. Concepto, epidemiología, etiopatogenia en la anorexia nerviosa. Revisión de temas nutricionales. Madrid. Raich R. Anorexia y bulimia: trastornos alimentarios. Pirámide. Madrid 1997. Rubio Velázquez B, Sebastián Vicente P. Trastornos del comportamiento alimentario. Orientaciones para Atención Primaria de Salud. ADANER. Murcia 1999. San Sebastián Casbasés J. Aspectos históricos en la medicina sobre los trastornos alimentarios. Revista de estudios de juventud. Anorexia y bulimia, nº 47,1999. San Sebastián Cabasés J. Trastorno del Comportamiento alimentario (T.C.A.) (I). El Médico 2002; 2-8 febrero (815): 27-50. Schwabe A. et.al. Anorexia Nervosa. Annals of Internal Medicine 1981; 94: 371-381. 38 Concepto de anorexia nerviosa. Revisión histórica Silverman J. History of anorexia Nervosa in Bownwell, K. And C. Fairburn, Eating Disorders and Obesity. A comprehensive Handbook, The Guildford Press, London, 1995;141-144. Stunkart A. History of binge eating in Fairburn, C and G. Wilson (eds.) Binge Eating Nature, Assessment and treatment, New York, Guilford Press, 1993; 15-34. Tannenhaus N. Anorexia y bulimia. Plaza & Janes. Barcelona 1995. 39 TEMA 2 ANOREXIA NERVIOSA. EPIDEMIOLOGÍA Mª Teresa León Espinosa de los Monteros, Mª Dolores Castillo Sánchez, Mercedes Llamas del Castillo, Víctor Fuentes Gómez, Manuel León Espinosa de los Monteros y Sebastián Fernández Lloret EPIDEMIOLOGÍA El gran valor otorgado en los países occidentales a la delgadez, la presión de los medios de comunicación social, la publicidad y la industria dedicada a productos y métodos de adelgazamiento inciden especialmente en los adolescentes y jóvenes, motivando que gran parte de ellos no estén contentos con su cuerpo, deseen adelgazar e inicien algún tipo de dieta, y aquellos que presenten una predisposición biológica, psicológica y/o familiar podrían llegar a desarrollar un trastorno del comportamiento alimentario (TCA). Clásicamente se identifican los TCA con la anorexia y la bulimia nerviosa, que son las enfermedades más características de estos trastornos. La reciente literatura médica especializada ha observado una importante frecuencia de lo que comúnmente se conoce como “atracones de comida” y que clínicamente es una entidad nosológica diferenciada denominada “hiperingesta compulsiva de alimentos”. Además existen referenciados otros TCA de menor relevancia e impacto sociosanitario, pero estrechamente relacionados con problemas de salud mental. Los TCA los define la 10ª revisión de la Clasificación Internacional de Enfermedades (CIE-10), como síndromes del comportamiento asociados con alteraciones fisiológicas y factores físicos. El problema de Salud Pública que plantean los trastornos del comportamiento alimentario es importante, ya que hasta un 50% de ellos no son reconocidos en la clínica diaria, lo que impide recibir un tratamiento adecua- Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa do. La tasa de mortalidad por anorexia en Estados Unidos es hasta 12 veces mayor que la de la población general del país. En la práctica estos trastorno se solapan entre sí, ya que en todos existe una marcada preocupación por la figura corporal que se intenta controlar por la disminución de la ingesta alimentaria o mediante conductas inapropiadas. La anorexia nerviosa (AN) es una entidad nosológica en la que se encuentran implicados múltiples factores, tanto etiológicos, predisponentes, precipitantes como clínicos. Desde esta perspectiva se entiende que se hayan elaborado diferentes concepciones en un intento de dar explicación a la misma. La AN no es una enfermedad de nuestro tiempo, las descripciones hechas por Morton, Gull y Lasègue coinciden mucho con las actuales, y los adjetivos que utilizan: “mental”, “nerviosa”, “histérico”, aluden de forma clara a las características psicógenas del cuadro. El concepto de AN fue establecido por la Organización Mundial de la Salud (OMS, 1980) en su novena revisión de la clasificación Internacional de Enfermedades (CIE-9), posteriormente en la 10ª edición de 1992, junto con los criterios recogidos en la última versión del Manual de Diagnóstico y estadística de los trastornos mentales, DSM-IV (1994), de la American Psychiatric Association, se establecieron los criterios útiles para diagnosticar este cuadro clínico: pérdida significativa de peso y ésta pérdida originada por el propio enfermo que evita el consumo de alimento que engordan, mediante uno o más de los métodos siguientes (vómitos, ejercicio, fármacos, purgas intestinales provocadas; distorsión de la imagen corporal, trastorno endocrino generalizado. Con la idea de simplificar el diagnóstico Becker ha propuesto como criterios clínicos diagnósticos la presencia obligada de estas cuatro condiciones: Indice de masa corporal igual o menor a 17,5 Kg/m2, miedo intenso a ganar peso, percepción distorsionada de la imagen corporal y amenorrea. Hasta hace unos 30 años, la anorexia se había mantenido como un trastorno poco frecuente que apenas merecía la atención de los especialistas en psiquiatría, y mucho menos del médico general. Sin embargo, durante los años cincuenta y sesenta se fue produciendo un aumento en la prevalencia de esta enfermedad en el mundo accidental y en las últimas décadas el incremento ha sido evidente, por tanto este trastorno no puede pasar desapercibido, ni considerado como una rareza, sino que es uno de los primeros diagnósticos en los que se debe pensar ante un adolescente con pérdida de peso sin causa orgánica evidente. En numerosos trabajos epidemiológicos se ha visto como el incremento en el número de casos de anorexia nerviosa conlleva una dis42 Anorexia nerviosa. Epidemiología minución en las edades de inicio del trastorno y que no sea infrecuente ver varones que lo presentan. A pesar de todo, en los últimos años se está dando una enorme importancia social a los trastornos de la alimentación, especialmente a la anorexia nerviosa. A veces, la realidad epidemiológica no se corresponde con esa voz de alarma. Al igual que la histeria a finales del siglo XIX, la anorexia ha podido tener un factor de fascinación (fascinación frente a ese cuerpo que se niega a comer, oponiéndose a los instintos de conservación) en el discurso científico y social de este final de siglo XX y principios del XXI; en las últimas décadas se está dando una importancia mayor a este trastorno. Diversos estudios hablan de un aumento de la incidencia y prevalencia de este cuadro en las últimas décadas, según estudios realizados en diferentes países desarrollados (Canadá, EE.UU, Suecia, Inglaterra), se habla de un incremento que va desde el 0,42-0,45 por 100.000 habitantes antes de los años 60, hasta un 1-1,6 por 100.000 habitantes en los últimos 30 años, siendo mucha menor la incidencia en culturas orientales y en países subdesarrollados. Para la población de riesgo (mujeres de 12 a 24 años) se habla de entre un 0,4% y un 1%. Otros estudios señalan que últimamente ese crecimiento no se ha observado en adolescentes jóvenes y sí en mujeres adultas, en las que se ha incrementado significativamente y que, aún así, sigue siendo un trastorno poco común por lo que no deberíamos hablar de una epidemia social. La epidemiología Psiquiátrica es, en muchas ocasiones, imprecisa y las tasas que se obtienen difieren de unos estudios a otros en función de muchos factores, fundamentalmente las poblaciones escogidas, los instrumentos de medida utilizados y los criterios diagnósticos aplicados. Las cifras de prevalencia varían de unos países a otros, dependiendo también de la metodología utilizada en los diferentes estudios. En el mundo occidental se considera que es de un 1,1% en los adolescentes de sexo femenino y entre el 0,2 y el 0,8% en la población general. La proporción entre ambos sexos se mantiene en un varón por cada 10 mujeres. Los primeros estudios históricos de la AN pretenden corroborar que este trastorno emerge a finales del siglo XIX. Pero es a partir de la Segunda Guerra Mundial cuando el número de mujeres con AN va en aumento en los países occidentales, siendo este aumento sustancial en las décadas de los sesenta y ochenta. Por otra parte, los estudios epidemiológicos se inician fundamentalmente a partir de la década de los setenta, entre ellos, cabe destacar el de Lucas et al, quienes verifican un aumento notable de la incidencia 43 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa media en el grupo total de mujeres (de 7/100.000/año en 1950-19454 a 26,3/ 100.000/año en 1979-1984), atribuyéndolo en parte al incremento real de niñas de 10-19 años. La tasa de incidencia en jóvenes de 15 a 24 años aumentó significativamente de 50/100.000/año en 1935-1939 a 100/100.000/año en 1979-1984, mientras que la incidencia en mujeres de 20-59 años y en varones permaneció estable. Frombonne revisó los estudios epidemiológicos sobre AN para valorar si la prevalencia es mayor o no en los estudios más recientes. El análisis de los 29 estudios publicados en los últimos 25 años determina una prevalencia media de 1.3/1000 mujeres, no indicando los más recientes una tasa mayor. En cualquier caso, si existe algún aumento no se dan explicaciones verosímiles. Hof refiere que el aumento de la AN es equívoco y se puede deber a diversos factores como el incremento de las publicaciones, la generalización de los datos a partir de observaciones clínicas y la mayor familiaridad y conocimiento de la enfermedad, hechos que, junto con la mejor red asistencial de salud, pueden incrementar los diagnósticos. Además los psiquiatras, atienden normalmente los casos más graves, muchos de ellos cronificados y resistentes al tratamiento. Varios estudios señalan que el número de primeros ingresos en los hospitales no aumenta o lo hace levemente, mientras que los reingresos se incrementan de modo acusado, lo que es probable que consolide la convicción de que el trastorno está asumiendo proporciones epidémicas. Otro hecho que no hay que olvidar es el cambio de actitud hacia el trastorno mental. Hasta hace unos años un 90% de las AN ingresaban en salas médicas y sólo a partir de los años cincuenta a setenta aumenta el número de pacientes ingresadas en salas de psiquiatría, lo que refleja el cambio de consideración de los TCA. La anorexia nerviosa se describe como una enfermedad típica de las sociedades desarrolladas, a medida que progresa el nivel socioeconómico aumenta el número de casos. Es una enfermedad que se observa preferentemente en los grupos sociales con alto poder adquisitivo, aunque últimamente también se identifican casos entre las clases económicas menos favorecidas. Las bailarinas, gimnastas, atletas y deportistas de élite, o modelos, preocupadas por su imagen corporal también constituyen un grupo de alto riesgo. Garner en 1980, estimó una prevalencia del 7,6% en mujeres estudiantes de ballet profesional, llegándose a tasas en torno al 15-20% según distintos autores. En países como Estados Unidos se ha estimado que el número de pacientes con AN se multiplicó por cinco en los últimos 30 años. La prevalencia en los 44 Anorexia nerviosa. Epidemiología países desarrollados se ha estimado entre el 1% y el 4%, aunque si se consideran también las formas subclínicas podría incluso aumentar hasta el 5% para el total de la población de adolescentes de edades comprendidas entre los 14 y 22 años. Figura 1. Ciertos deportes como la gimnasia rítmica, pueden desencadenar la Anorexia. Tomado de: www.millville.org/.../ Camp_DISORDER/DISPIX/Rigby2.jpg El estudio ECA (Epidemiological Catchment Area) realizado en 1984, analizó la prevalencia de anorexia nerviosa en una amplia muestra de la población adulta norteamericana con edades comprendidas entre 18 y 65 años (n=20.000), estimándose la prevalencia entre el 0,01 y el 0,1%. En España se han realizado estudios que informan de la prevalencia de AN, entre estos estudios se encuentra el de Toro et al en 1989, utilizando un cuestionario (Eating Attitudes Test) en una muestra de 1554 chicas de Barcelona de 12 a 19 años, encontró que el 9,4% de las adolescentes podían considerarse en riesgo de padecer un trastorno del comportamiento alimentario, aunque no se confirmó el diagnóstico mediante entrevista personal. Estudios realizados en la población adolescente de Madrid estimaron una incidencia del 0,3%, durante el periodo comprendido entre 1985 y 1987, correspondiendo un 10% de todos los casos únicamente a los varones. En el trabajo de Canals et al, en 1997, se calculó la prevalencia de trastornos psiquiátricos en una muestra de mujeres de 18 años utilizando para el diagnóstico la entrevista personal, la prevalencia de AN en mujeres fue del 0,6% (criterios DSM-IIIR) y del 2,5% (CIE-10), aunque el reducido tamaño de la muestra (n=152 mujeres) y la baja tasa de respuesta podrían limitar la generalización de sus hallazgos. Los mejores estudios epidemiológicos realizados hasta el momento suelen tener un diseño bifásico; en la primera etapa se realiza la identificación de los posibles casos mediante un cuestionario de fácil aplicación y alta sensibilidad, y en la segunda fase se estudian los presuntos casos mediante una entrevista con distintos grados de estructuración y alta especificidad para confirmar el diagnóstico. Recientemente Pérez-Gaspar, en el año 2000, en un estudio sobre adolescentes, observó, con confirmación diagnóstica, que el 4% de los jóvenes entre 12 y 21 años sufrían algún TCA. Los más frecuentes eran los trastornos incompletos, encontrando como prevalencia para la AN cifras entorno al 0,3%. Los 45 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa rasgos de personalidad más frecuentemente asociados a este trastorno fueron los altos niveles de neuroticismo y de perfeccionismo. En nuestro país, los ingresos hospitalarios por TCA han pasado de 86 en el período 1990-1991 a 225 en 1996, según el Conjunto Mínimo Básico de Datos Hospitalarios (CMBD) del INSALUD. De esos ingresos el 83% corresponden a anorexia nerviosa. Los trastornos de la conducta nutricional son considerados como uno de los problemas psiquiátricos más frecuentes durante la adolescencia y en el grupo de adultos jóvenes. La edad de inicio se sitúa generalmente a partir de las últimas etapas del desarrollo puberal, sobre los 13-14 años en las niñas, aumentando de forma significativa sobre los 16-18 años de edad, para descender posteriormente, siendo raras las formas que se iniciaran más allá de los 20-22 años de edad. Sin embargo, recientemente se está observando la aparición de un número significativo de casos en niñas durante el inicio y primeros estadios del desarrollo puberal. La AN es 8-12 veces más frecuente en mujeres que en hombres. El 50% se inicia antes de los 20 años y el 75% antes de los 25 y menos del 10% aparecen en prepúberes. Entre los estudios realizados en las distintas Comunidades Autónomas, para conocer la magnitud de este problema, se encuentra el trabajo de Vega Alonso et al, en el que la información sobre las sospechas de diagnóstico, se obtuvo de las consultas de 167 médicos que participaron en la Red de Médicos Centinelas de Castilla y León, que cubrieron una población cercana a 115.000 personas en 1999, aproximadamente el 5% de la población de Castilla y León. Se preparó un protocolo con la definición de caso, con los criterios de inclusión. Previa citación, se realizó historia clínica y cumplimentación del Eating Attitudes Test (EAT-40), ya validado para la población española. Si se considera solamente los nuevos diagnósticos en 1999, la incidencia en población general se sitúa en 23,5 casos por cada 100.000 habitantes, con marcada diferencia entre mujeres, situándose en 44.2 casos por cada 100.000 mujeres, ligeramente superior a la encontrada en un estudio similar realizado en Holanda entre 1985-1989 por Hoek et al, que fue de 36,6 por cada 100.000 mujeres. Para los varones las cifras fueron de 3,4 casos por 100.000. La edad media de las mujeres fue de 26,7 años, mostrando una focalización en los grupos de edad de 15 a 19 años y de 20 a 30 años. El 67,6% de las sospechas en mujeres tenían un Test con puntuación superior a 30 (riesgo elevado) y el 14,7% entre 20 y 30 (riesgo medio). En el 44,2% se evidenció amenorrea y uso de laxantes en el 30,2%. En una encuesta llevada a cabo en adolescentes femeninas italianas, se encontró una prevalencia de AN de 0,2%; en Suiza, entre las adolescentes de 46 Anorexia nerviosa. Epidemiología 14-17 años, la prevalencia fue de 0,7%. En nuestro país las estimaciones recientes se mantienen en rangos parecidos. Así, Loureiro y cols. en su estudio en mujeres adolescentes españolas, confirmó la AN en el 0,2% de las mujeres encuestadas. En una revisión de las estimaciones publicadas en los últimos 30 años aproxima la incidencia de AN a 1 por cada 100.000 habitantes entre población general y entre 20-30 por cada 100.000 mujeres de 15-45 años. También hay autores, como Otero Rodríguez, que opinan en base a los resultados obtenidos en sus estudios, que el porcentaje de TCA (incluyendo la anorexia nerviosa) con relación al resto de patologías es muy bajo, y que los casos de TCA han aumentado a lo largo de los últimos 4 años, pero que los casos de AN no se han incrementado a lo largo de la última década, el diagnóstico de AN representa el 1,01% de los diagnósticos de la Unidad de Salud Mental y el 3,40% de TCA. Entre las posibles interpretaciones de estos hallazgos podría ser porque la Unidad atiende solo adolescentes hasta los 16 años y se ha visto que el aumento de incidencia durante los últimos años se ha producido en mujeres mayores de 18 años y también porque la población anoréxica no acude a una Unidad de Salud Mental infantojuvenil de tipo público exclusivamente, sino que podrían utilizarse otros canales asistenciales privados para el abordaje de su problemática o la peculiaridad de las vías asistenciales con un predominio de la atención física sobre la atención mental y la proliferación de Unidades específicas de AN, que haría que el porcentaje de anoréxicas que recibieran fuera menor del real. Por otra parte, los estudios de prevalencia muestran invariablemente que hay más casos en poblaciones escolares que los revelados por los estudios clínicos. Cabe suponer que hay personas que experimentan períodos cortos de problemas alimentarios, que remiten de modo espontáneo, siendo pocos los que se convertirían en enfermedad crónica. Además, es importante reseñar que los TCA no especificados son probablemente más frecuentes en los jóvenes que los TCA clásicos (anorexia y bulimia), sin olvidar que muchos de ellos no son diagnosticados ni tratados. En la población de riesgo (adolescentes, mujeres jóvenes de clase media-alta, bailarinas, etc) es frecuente hallar actitudes y conductas alimentarias propias de los TCA, sin llegar a establecer un cuadro clínico completo. Por tanto, existiría un contínuum de la normalidad a la patología donde la AN incluiría los casos de un extremo, la punta del iceberg. 47 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa FACTORES DE RIESGO En la historia natural de la enfermedad se reconoce una gran variedad de factores de riesgo que se han sistematizado en tres grupos: • Factores predisponentes, que actúan desde el inicio de la vida y condicionan la vulnerabilidad de un individuo a padecer la enfermedad. • Los denominados factores precipitantes, que son los que acontecen inmediatamente antes del inicio del trastorno y por último, • Factores perpetuantes, que son los que mantienen o prolongan la evolución una vez que se ha desencadenado el proceso. Los factores predisponentes en la AN son el sobrepeso, baja autoestima, inseguridad e introversión, obesidad y perfeccionismo, prejuicios sociales contra la obesidad, malos hábitos alimentarios en la familia, presión familiar por la figura, etc. Los factores precipitantes son los comentarios negativos sobre la figura, insatisfacción general con uno mismo, estrés, conflictos familiares, fracasos amorosos, etc. Y como factores perpetuantes, una alimentación incorrecta que genera desnutrición y refuerza la imagen corporal negativa, fluctuación de los estados de ánimo, ansiedad, depresión e irascibilidad, etc. En relación con el sexo no existen dudas de que en el momento actual, la AN es una enfermedad estrechamente relacionada con el sexo femenino. En general, se considera que es de 10 a 20 veces más frecuente en mujeres que en hombres. Los diversos autores constatan de manera unánime que el 90-95% de los casos se producen en mujeres. Aunque no se deben olvidar los factores de índole biológica, la predisposición en las mujeres a presentar estos trastornos se debe fundamentalmente a factores socioculturales relacionados con el papel sexual, la tendencia de la mujeres ha valorarse en primer lugar por la figura y la imagen corporal, así como la mayor presión cultural que existe sobre ella para conseguir la delgadez, podrían ser factores claramente determinantes. En la mayoría de los trabajos epidemiológicos el número de varones con AN permanece más o menos estable, lo que no sucede con las mujeres. En cuanto a la edad, la máxima prevalencia es a los 15-20 años y su comienzo suele ser en la adolescencia, etapa caracterizada, por una parte, por el surgimiento del conflicto de identidad y necesidad de autonomía que convergen en una búsqueda de autoestima y aprobación y, por otra, por una metamorfosis corporal, sobre todo en las niñas, principales afectadas, que genera insatisfacción por el propio cuerpo y esfuerzos por modificarlo. Se ha 48 Anorexia nerviosa. Epidemiología visto que los jóvenes que presentan más sentimientos negativos sobre su cuerpo en la pubertad tienen más riesgo de desarrollar dificultades alimentarias. Otros factores de riesgo en esta fase del desarrollo incluirían la preocupación de las madres por la figura y las dietas, el incremento del estrés académico y los trastornos afectivos propios de esa edad. Sin embargo, en preescolares, los problemas alimentarios afectan más a los varones que a las mujeres. Durante la transición a la primera juventud, los TCA tienden generalmente a declinar; no obstante la insatisfacción corporal permanece como problema en un sustancial segmento de la población adulta. Varios estudios han concluido que existe una relación clara entre la edad de inicio y el cuadro clínico, de modo que en los casos de inicio más tardío, la pérdida de peso es mayor, aunque los trastornos psicopatológicos son menos graves. Desde los primeros estudios epidemiológicos se ha observado que es un trastorno más frecuente en jóvenes de clases sociales altas. A partir de los años ochenta se han publicado trabajos que cuestionan esta relación, ya que al expandirse la enfermedad, cada vez se observan más casos en clases sociales bajas, por lo que en al actualidad no es posible mantener la idea clásica que postulaba una diferencia de prevalencia según el nivel socioeconómico. En relación con la educación, se ha podido observar como las pacientes con AN suelen ser jóvenes con buen rendimiento intelectual, ayudadas probablemente por su tendencia a la autoexigencia y el perfeccionismo. Además, las sociedades occidentales han proporcionado educación a la mayoría de los jóvenes y hace a todos ellos igualmente susceptibles a la presión cultural, vehiculizada por los medios de comunicación. Cabe también reseñar la relación con la profesión y el deporte, ya que un grupo vulnerable a esta enfermedad son las modelos de pasarela, donde progresivamente se solicitan cuerpos más altos, delgados y andróginos. Así mismo, la preocupación por el peso y la figura se manifiesta también en grupos de gimnastas y bailarinas de ballet, a las que se les pide un peso bajo y un cuerpo esbelto, e incluso en otros deportes que inicialmente no estarían tan relacionados con el peso y la imagen corporal. Afortunadamente muchos de estos comportamientos disminuyen después del abandono de la práctica deportiva. Por otra parte, es interesante conocer el desarrollo de los TCA en países no occidentales y minorías étnicas. En las comparaciones transculturales existen otros importantes problemas específicos junto con los problemas metodológicos de las investigaciones epidemiológicas. Uno de ellos es el uso de cuestionarios en lengua inglesa que hay que traducir a otras lenguas y a otras etnias, 49 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa en las que ciertos items en algunos contextos culturales quedan invalidados. Otro problema es si los criterios diagnósticos deben ser comunes para todas las razas y culturas, como ocurre en el caso por ejemplo del criterio pérdida de peso, ya que las mujeres chinas son de bajo peso y talla, por lo que dicha pérdida de peso puede ser inferior a lo exigido a la mujer occidental. Por último, existe otra diferencia entre los países occidentales y el resto, y es que los sistemas de salud en los primeros están más desarrollados y el enfermo tienes menos dificultades en llegar al equipo médico. La opinión más generalizada postula una causa multifactorial en que los argumentos psicológicos son los que tienen mayor evidencia, aunque se entrelazan con los socioculturales y los de tipo biológico. En el momento actual están desarrollándose numerosos estudios epidemiológicos dirigidos a la identificación de factores de riesgo vinculados a la estructura familiar y su entorno, así como al conocimiento de marcadores de riesgo relacionados con algún tipo de personalidad premórbida. Como conclusión final, se puede decir que la prevalencia de conductas ante la alimentación propias de pacientes con anorexia nerviosa es lo suficientemente elevada como para sugerir una intervención a nivel educacional y estimular una formación más amplia sobre este tipo de trastornos en los distintos profesionales encargados de la formación y salud de los escolares. La detección de este tipo de trastornos de forma precoz y el inicio de un tratamiento adecuado se relaciona con una mayor evolución hacia la curación y menor tasa de cronificación; es aquí donde el médico de Atención Primaria se hace imprescindible, detectando de forma precoz este tipo de conductas. 50 Anorexia nerviosa. Epidemiología Bibliografía Ballabriga A, Carrascosa A. Trastornos de la conducta nutricional en la adolescencia. Anorexia y bulimia nerviosa. En: Ballabriga A, Carrascosa A. Nutrición en la infancia y adolescencia. Ed. Ergon S.A. 1998; 359374. Castro Fornieles J. Trastornos de la conducta alimentaria. Endocrinología y nutrición 2000; 47 (6): 165-170. Cotrufo P, Barretta V, Monteleone P, Maj M. Full-syndrome, Partial-syndrome and subclinical Eating Disorders: an epidemiological study of female students in Southern Italy. Acta Psyquiatr Sacand 1998; 98: 112-115. Devaud C, Michaud PA, Narring F. L´anorexie et la boulimie: des affections en augmentation? Une revue de litterature sur l´epidemiologie des dysfonctions alimentaires. Rev Epidemiol Sante Publique 1995; 43: 347-360. Fernández-Crehuet Navajas J, Gómez Gracia E, Gómez aracena J. Trastornos del comportamiento alimentario: anorexia y bulimia. Obesidad. En: Piédrola Gil. Medicina Preventiva y Salud Pública. 10ª edición. Barcelona. Masson, S. A. 2001; 911-921. Lázaro L. Trastornos del comportamiento alimentario. Epidemiología y factores socioculturales. JANO 1999; 56 (1298): 1-6. Loureiro Cachon V, Domínguez Carmona M, Gestal Otero JJ. Actitudes ante la dieta y el peso en una población adolescente. Anales de Psiquiatría 1996; 12: 242-247. Martínez Martíneza A, Menéndez Martíneza D, Sánchez Trapielloa M J, Seoane Vicentea M, Súarez Gilb P. Conductas anoréxicas en la población de estudiantes de secundaria de un área sanitaria. Atención Primaria 2000; 25 (5): 67-77. Otero Rodríguez J, Mazuelos Fernández M, López Narbona M, Sanz Rivas E, Rodado Martínez J. Incidencia de la anorexia nerviosa en una Unidad Pública de salud Mental Infanto-juvenil. Actas española de Psiquiatría 2002; 30 (1): 14-18. San Sebastián Cabasés J. Trastorno del Comportamiento alimentario (T.C.A.) (I). El Médico 2002; 2-8 febrero (815): 27-50. Sanz Rivas E, Otero Rodríguez J, Rodado Martínez J. La anorexia nerviosa: un trastorno vincular. An Psiquiatria 2002; 18 (2): 74-77. 51 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa Steinhausen HC, Winkler C, Meier M. Eating disorders in adolescence in a Swiss epidemiological study. Int J Eat Disord 1997; 22: 147-151. Vega Alonso A T, Gil Costa M, Rasillo Rodríguez M A, Franco M, Ponce Ortega A, Red de Médicos Centinelas de Castilla y León. Trastornos de la conducta alimentaria. Un estudio descriptivo en Atención Primaria. An Psiquiatría 2001; 17 (8): 370-378. 52 TEMA 3 ETIOPATOGENIA DE LA ANOREXIA NERVIOSA Mehrdad Shushtarian, Ismael Maldonado Díaz Los trastornos del comportamiento alimentario en general y la anorexia en particular son de carácter multicausal, es decir, son consecuencia de distintos factores que actúan simultáneamente e interactúan entre sí. Sin embargo, es preciso dejar bien sentado que para el establecimiento y diagnostico de una anorexia nerviosa es preciso que haya malnutrición. En caso contrario, por muchos “síntomas” que se den, habiendo incluso riesgo alarmante, de anorexia nerviosa, pero no será el trastorno propiamente dicho. Los factores causales mas frecuentes son: FACTORES FAMILIARES Los estudios familiares en la anorexia nerviosa han demostrado una tendencia a la ocurrencia familiar de este trastorno y una alta asociación de éste con los trastornos afectivos. Theander (1970) estimó el riesgo de mortalidad para las hermanas de los pacientes anoréxicos en un 6.6%, que excede ampliamente el riesgo normal esperable. En un estudio con treinta pares de gemelas realizado en Londres, 9 de los 16 pares de gemelas monozigoticas y 1 de 14 pares de gemelas dizigoticas eran concordantes para la anorexia nerviosa (Holland y col., 1984). En una ampliación posterior de este mismo estudio, los autores concluyeron que los datos obtenidos indicaban una predisposición genética que podía manifestarse bajo condiciones adversas, como son, una dieta inapropiada o estrés emocional. Los autores proponían que esta vulnerabilidad genética podía implicar una tipología particular de personalidad o una susceptibilidad general a la inestabilidad psiquiátrica (especialmente, tras- Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa tornos afectivos), o directamente a una disfunción hipotalámica. Una pareja de gemelos monozigóticos con uno o más factores de vulnerabilidad, podría tener tanto la potencialidad para desarrollar una anorexia nerviosa bajo condiciones de estrés, como algún factor genético menos especifico para la aparición de este trastorno. Los estudios de familias en la anorexia nerviosa han mostrado un incremento de la frecuencia de trastornos afectivos en parientes de primer grado de pacientes anoréxicos al ser comparados con parientes de primer grado de sujetos control normales. En dos estudios controlados no se halló una prevalencia mayor de trastornos alimentarios en parientes de primer grado de personas afectas de trastorno afectivo. Esto sugiere que para la manifestación de la anorexia nerviosa debe existir una predisposición independiente a este trastorno, sobreimpuesta a una predisposición a los trastornos afectivos. Stober y col. hallaron una mayor proporción de anorexia nerviosa, bulimia nerviosa y anorexia nerviosa subclínica en parientes de primer y segundo grado de pacientes anoréxicos al compararlos con un grupo control de familiares de pacientes no anoréxicos con otras enfermedades psiquiatricas. Este autor propuso que el patrón de agrupación familiar de estos trastornos representa expresiones variables de una psicopatología subyacente común. En un estudio comparando madres de 57 pacientes anoréxicos con madres de sujetos control apareados por sexo y edad, hallaron una prevalencia significativamente mayor de trastorno obsesivo-compulsivo (TOC) en las madres de pacientes anoréxicos. La disfunción serotoninergica puede ser un vinculo entre el TOC de las madres y la anorexia nerviosa en sus hijas. FACTORES BIOLÓGICOS Prácticamente toda la sintomatología biológica de la anorexia nerviosa corresponde a las alteraciones neuroendocrinas que afectan los ejes hipotálamohipófiso-tiroideo e hipotálamo-hipófiso-suprarenal. La detección de estos trastornos llevó durante un tiempo a creer que una alteración hipofisaria era la causa de la anorexia nerviosa. En la actualidad se sabe con absoluta certeza que todas estas disfunciones son consecuencia de la malnutrición, fenómeno central, nuclear, de la anorexia nerviosa. La función neurotransmisora también está alterada. Los niveles disminuidos de noradrenalina podrían en parte explicar la bradicardia e hipotensión observadas en la anorexia. Los niveles de serotonina también se ven alterados. Un estudio por ejemplo, encontró que los niveles de serotonina eran 54 Etiopatogenia de la anorexia nerviosa altos, esto apoya la teoría de que existe una predisposición biológica en los trastornos de comportamiento alimentario en ciertos pacientes a través de niveles elevados de serotonina preexistentes en el cerebro que podría aumentar el comportamiento rígido y obsesivo, y suprimir el centro del apetito. Es evidente que también se trata de una consecuencia de la malnutrición. Sin embargo, la importancia de su papel etiopatogénico radica en que ambos sistemas de neurotransmisión intervienen en la regulación del hambre y la saciedad. Así pues, la restricción alimentaria provocaría la malnutrición, ésta daría lugar a las mencionadas disfunciones de la neurotransmisión, y tales irregularidades facilitarían el caos interoceptivo y alimentario de los pacientes anoréxicos. Pero también hay que tener en cuenta que las disfunciones de éstos sistemas de neurotransmisión constituyen el fundamento biológico de trastornos depresivos, trastornos por ansiedad y trastornos obsesivo-compulsivos, todos ellos sumamente frecuentes en los trastornos del comportamiento alimentario. La disposición a esas patologías (incluyendo la disposición al trastorno alimentario) pudiera constituir la manifestación inmediata de los factores genéticos implicados. También se ha observado un incremento de la actividad opioide. Numerosos estudios han demostrado cambios en el cerebro de pacientes con anorexia nerviosa usando la resonancia magnética, que incluyen la disminución del volumen en la sustancia gris y en la sustancia blanca con aumento del volumen del liquido cefalorraquídeo. Otro estudio encontró que el volumen de la sustancia gris no se normalizó y que el volumen del liquido cefalorraquídeo persistió aumentado, comparado con los controles después de la recuperación del peso. El significado de estos hallazgos no está claro. FACTORES SOCIOCULTURALES Probablemente son los más importantes para explicar fenómenos como el incremento progresivo de la prevalencia de estos trastornos, su predominio en clases altas y países desarrollados, así como en zonas urbanas en comparación con las rurales, su mayor prevalencia en mujeres que en varones, y su inicio preferente en la adolescencia. El anhelo de delgadez es un valor plenamente introducido en nuestra cultura e interiorizado por toda la población. Un cuerpo delgado, especialmente femenino, es sinónimo de belleza y prestigio. Los medios de comunicación social, toda una cultura de la imagen, el bombardeo de los mensajes publicitarios, la satanización de la obesidad, la 55 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa progresiva y prácticamente completa exhibición del cuerpo, los negocios millonarios de las industrias dedicadas a los productos más o menos adelgazantes, todo ello, conjunta e interactivamente, consigue inculcar dicho anhelo de delgadez. Esta enorme presión social a favor de los cuerpos delgados y del adelgazamiento puede ilustrarse con dos datos: en Inglaterra la industria del adelgazamiento está ingresando mas de mil millones de libras esterlinas y en España aproximadamente uno de cada cuatro de todos los mensajes publicitarios que llegan al publico femenino directa o indirectamente invita a adelgazar. En otras épocas, la imprescindible malnutrición ha podido ser desencadenada por otros factores socioculturales: el ascetismo religioso (ayuno) o el puritanismo victoriano. En nuestra época es preciso hablar también de grupos de riesgo para los trastornos del comportamiento en general. En efecto, bailarinas y practicantes de ciertos deportes (gimnasia rítmica, patinaje artístico, corredores de fondo, etc.) experimentan una serie de circunstancias que les predisponen para estos trastornos: perfeccionismo obsesivoide de muchas de estas actividades: culto a la delgadez por razones estéticas y de rendimiento, y un modelado intragrupo altamente eficaz. Figura 1. El mundo de la moda resalta al modelo de mujer delgada y esbelta como sinónimo de perfección y éxito. Tomado de www.unc.edu/~maburnet/images/runway.jpg FACTORES INDIVIDUALES La etapa evolutiva adolescente, junto con los factores socioculturales que acabamos de citar, constituye el gran factor de riesgo para la anorexia nerviosa. La pubertad implica cambios corporales muy rápidos que deben ser asumidos, es decir, percibidos, evaluados e integrados en la autoimagen general. La evaluación supone poner en relación el cuerpo percibido con el modelo corporal valorado o prestigiado socialmente. El adolescente lo hace sin crítica, asumiendo ingenuamente la mayor parte de los valores y costumbres vigentes en su medio, en especial si estos son compartidos masivamente por su grupo de coetáneos, cosa que sin duda ocurre de forma sistemática en lo que concierne al culto de la delgadez. 56 Etiopatogenia de la anorexia nerviosa La autoimagen general de una persona y lo que denominamos su autoestima se generan y se modifican a lo largo de toda su vida. Las experiencias personales, las consecuencias del propio comportamiento, las calificaciones (aprobaciones y desaprobaciones) emitidas por las personas significativas, las percepciones del propio comportamiento y rendimiento, etc., son factores que intervienen en tales autoimagen y autoestima. El cuerpo es otro de estos factores, habitualmente de especial importancia. Ya dijimos que la adolescencia es quizás la época de la vida en que el cuerpo más determina la autoimagen y la autoestima generales. También señalamos que una imagen corporal negativa da lugar a una autoestima baja y a la inversa, que una autoestima baja facilita la percepción negativa de la imagen corporal. De ahí que una autoestima deficitaria sea considerada factor de riesgo para la anorexia nerviosa. En este contexto, es preciso señalar la posible influencia negativa de una pubertad precoz, concretamente en las chicas. En efecto, mientras el desarrollo puberal precoz parece tener efectos positivos sobre la autoimagen de los varones, las chicas más maduras sexualmente desean ser más delgadas que las que no lo son, sintiéndose más inseguras y menos aceptadas socialmente. Al margen de estos hechos relacionados con la autoimagen del adolescente, poca cosa más puede decirse con seguridad en cuanto a posibles características de personalidad que desempeñan algún papel causal (predisponente) en la anorexia nerviosa. De hecho, el trastorno parece desarrollarse a partir de cualquier tipo de personalidad previa. Sin embargo, parecen predominar rasgos perfeccionistas, obsesivoides, en personas fácilmente susceptibles a la ansiedad y por tanto fácilmente estresables. Pero, estas características posiblemente estén más emparentadas con la anorexia restrictiva propiamente dicha que con la anorexia bulímica. En ésta, el rasgo predominante suele ser la dificultad para el control general de impulsos. No obstante, en la práctica cotidiana muchas veces resulta difícil saber si el descontrol de impulsos era una característica preexistente, anterior al inicio del trastorno bulímico, o se trata de una consecuencia del mismo. Ciertas experiencias personales suelen tener un papel significativo en la precipitación de la Figura 2. El culto a la delgadez y la belleza de la sociedad actual puede desembocar en la anorexia y bulimia nerviosas. Tomada de www.isabelperez.com/images/mirorldy.jpg 57 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa anorexia. Burlas, críticas o comentarios incluso cariñosos acerca del cuerpo son recordados a menudo como hechos que determinaron la toma de la decisión de adelgazar. Situaciones estresantes, por ejemplo, unos exámenes o una estancia en el extranjero, también se observan como antecedentes en algunos casos. En otros, la anorexia se inicia tras una enfermedad infecciosa, una depresión, etc., es decir, tras trastornos que suelen implicar una pérdida de apetito y ya cierto adelgazamiento. FACTORES PSICOPATOLÓGICOS Las teorías psicológicas referidas a las causas de la anorexia nerviosa se han centrado mayoritariamente en mecanismos fóbicos y formulaciones psicodinámicas. Crisp (1967) postuló que la anorexia nerviosa constituye una respuesta de evitación fóbica a la comida resultado de una tensión sexual y social generadas por los cambios físicos asociados a la pubertad. Las teorías psicodinámicas se han centrado en fantasías de impregnación oral y relaciones seductivas de dependencia con una figura paterna cálida y pasiva, y una culpabilidad por la agresión sentida hacia una madre vista de forma ambivalente. Bruch (1962) postuló como causa de la anorexia nerviosa un defecto del desarrollo cognitivo y perceptual. Esta autora describió las alteraciones en la imagen corporal (negación de la delgadez extrema), los trastornos de la percepción (falta de reconocimiento o negación de la fatiga, debilidad, hambre), y un sentido de inefectividad, como resultado de experiencias de aprendizaje adverso. 58 Etiopatogenia de la anorexia nerviosa Bibliografía Katherine A, Halmi MD. Trastornos de la conducta alimentaria: anorexia nerviosa, bulimia nerviosa y obesidad. En: Hales R, Yuchfsky S, Talbott J. Tratado de psiquiatría 2ª edición. Barcelona: Ancora SA. 1996; 905 – 924. Toro J. Anorexia nerviosa y bulimia nerviosa. FMC 1995; 2: 68 – 80. Pirke KM. Central and peripheral noradrenaline regulation in eating disorders. Psychiatry Res 1996; 62:43-49. Kaye WH. Persistent alterations in behaviour and serotonin activity after recovery from anorexia and bulimia nervosa. Ann NY Acad Sci 1997; 817:162-178. Kaye WH, Gwirtsmann HE, George DT, Ebert MH. Altered serotonin activity in anorexia nervosa after long term weight restoration. Does elevated cerebrospinal fluid 5 – hydroxyindoleacetic acid level correlate with rigid and obsessive behaviour?. Arch Gen Psychiatry 1991; 48: 556562. Katzman DK, Lambe EK, Mikulis DJ, et al. Cerebral gray matter and white matter volume deficits in adolescent girls with anorexia nervosa. J Pediatr 1996; 129:794-803. Lambe EK, Katzman DK, Mikulis DJ, et al. Cerebral gray matter volume deficits after weight recovery from anorexia nervosa. Arch Gen Psychiatry 1997; 54:537-542. 59 TEMA 4 CLÍNICA DE LA ANOREXIA NERVIOSA Gonzalo Piédrola Maroto, Rocio Romero Saldaña, Martín López de la Torre Casares, Teresa Muros de Fuentes, Enrique Palacio Abizanda. MANIFESTACIONES CLÍNICAS La Anorexia Nerviosa comienza a desarrollarse en la mayoría de los casos en el periodo peripuberal o adolescente. El cuadro clínico es de instauración lenta y progresiva, comenzando con un deseo voluntario de restricción selectiva de la ingesta (sobre todo de hidratos de carbono y de grasas) con el fin habitual de conseguir un discreto adelgazamiento o una pérdida ponderal moderada. La cronificación de este deseo conlleva una disminución importante del peso corporal, con aparición progresiva y concomitante de síntomas somáticos y psiquiátricos. Básicamente se desarrolla una malnutrición calórico-proteica, una distorsión severa de la imagen corporal, una alteración de la sensación de hambre y saciedad y una negación del concepto de enfermedad. En la exploración física de la paciente afecta de Anorexia Nerviosa destacan cuatro signos clínicos básicos: 1. La delgadez. Suelen ser pacientes con un índice de masa corporal bajo o muy bajo, casi siempre inferiores a 18 kg/m2 (excepto en los cada vez más frecuentes casos mixtos de anorexia-bulimia), con pérdida de peso progresiva y con deplección tanto del compartimento graso como del muscular. Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa Figuras.1 y 2. Anorexia Nerviosa. Aspecto general. Tomado de Francisco Martínez López, Ventura Ferrer Delso. Anorexia Nerviosa. Entre la Vida y la muerte. Paraninfo. Madrid 2000. 2. Hipotensión arterial. A las cifras tensionales habitualmente bajas de los adolescentes, se une una delgadez extrema, que ocasiona un descenso aún más acusado de las mismas. Son muy frecuentes los valores inferiores a 90 mmHg de presión sistólica y a 60 mmHg de presión diastólica 3. Bradicardia. Es un hallazgo prácticamente constante en estos pacientes la presencia de una frecuencia cardiaca inferior a 70 latidos por minuto, e incluso inferior a 60 latidos en los casos mas avanzados. Su presencia se relaciona igualmente con el grado de delgadez del paciente 4. Hipotermia. La temperatura basal suele estar disminuida, con valores frecuentemente menores de 36,5º C, lo que condiciona sensación constante de frialdad y la necesidad de llevar ropa de abrigo inadecuada en exceso para la temperatura ambiente. Ello se debe a alteración de los mecanismos de regulación frente a cambios de temperatura externa. Además de estos cuatro signos, coexisten en mayor o menor grado toda una serie de hallazgos que se desarrollan a lo largo del progreso del cuadro. La piel se vuelve seca, el cabello frágil y escaso, aparece vello corporal no terminal (lanugo), las uñas se tornan quebradizas, aparece hipertrofia de las glándulas salivares (parótidas y submandibulares), la piel de palmas y plantas toma una coloración anaranjada (hipercarotinemia), acrocianosis, etc. 62 Clínica de la anorexia nerviosa MANIFESTACIONES PSIQUIÁTRICAS El cuadro viene dominado por una preocupación desmesurada de los pacientes por el peso corporal, por mantener una imagen física y por un miedo irracional a ganar peso, lo que conlleva a los mismos a conductas alimentarias restrictivas con el fin de adelgazar. En las fases iniciales suelen restringir o retirar de su dieta los productos que consideran de alto contenido calórico, en particular los hidratos de carbono (especialmente los dulces, patatas, etc) y las grasas. En estadios mas avanzados recurren a una restricción muy severa de la ingesta, incluyendo todo tipo de alimentos, lo que les lleva además, a rehuir el acto social de la comida, tanto con la familia como con sus amistades. El acto de comer se realiza además en el contexto de un ritual particular; intentan controlar hasta el último detalle lo que comen, incluyendo cantidad, calidad, forma de preparación, uso de harinas o aceites, etc, rehusando a comer si no se ajusta a sus deseos. La comida la trocean en porciones muy pequeñas, que tienden a ordenar de forma rigurosa en el plato, comiendo bocados de pequeña cantidad, de una forma muy lenta, con masticación concienzuda y con sensación de plenitud gástrica rápida. Tienden a no terminar nunca con la cantidad servida en el plato, por muy pequeña que ésta sea, a mantener durante mucho tiempo la comida en la boca, y a esconder y finalmente tirar en sitios de lo mas variopintos, restos de comida masticada. A ello añaden un interés desmesurado por conocimientos de alimentación y nutrición (llegando a memorizar listas de calorías según alimentos), a coleccionar dietas de procedencia diversa y frecuentemente desequilibradas, e incluso a preparar comidas muy elaboradas para el resto de la familia o amigos. Una característica muy peculiar e invariable de estos pacientes es la distorsión extrema de su propia imagen corporal. Aunque son capaces de reconocer en terceras personas situaciones de delgadez o sobrepeso, no mantienen dicha capacidad para su propio cuerpo, negando incluso situaciones de extrema caquexia, sobrevalorando su peso y su talla. Suelen centrar además dicha alteración de la imagen en determinadas zonas del cuerpo, especialmente caderas, muslos y abdomen. Figura 3. Tomado de: www.hola.com/belleza/2002/ 03/12/buliiaanorexiados/imbs/anorexia1-d.jpg 63 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa Otro rasgo sobresaliente en estos pacientes es la hiperactividad física y laboral. Por una lado realizan una actividad física desproporcionada para su ingesta calórica, con programas de ejercicio autoimpuestos de forma estricta y habitual, que suelen realizar de forma individual, incluso con delimitación rígida de horarios diarios. Por otro, y al menos en las fases iniciales, son pacientes con un grado de rendimiento escolar o laboral alto o muy alto, con gran cumplimiento y autoexigencia de sus actividades y con éxito académico. Sin embargo en estadios más avanzados, la propia evolución y agravamiento de su enfermedad merma dicho rendimiento, lo que acentúa aun más las anomalías psicológicas propias de la misma. Figura 4. Bulimia nerviosa. Provocación del vómito. Tomado de: www.pastor-terhorst.de/anorexia.jpg Muchos pacientes añaden a las conductas restrictivas alimentarias la presencia de maniobras purgativas que tienen como objetivo la eliminación de parte del alimento ya ingerido. Para ello, recurren al uso de laxantes, diuréticos y a la autoprovocación del vómito. Frecuentemente utilizan dichas estrategias como compensación de mecanismos de culpabilidad tras la realización de una ingesta que consideran excesiva (hiperfagia o episodios de bulimia). La personalidad de los pacientes que presentan este tipo de enfermedad suele ser de tipo obsesivo-compulsivo, con cierto grado de retraimiento y aislamiento social, con tendencia a los comportamientos perfeccionistas y con una reseñable baja autoestima. Además, suelen coexistir una sintomatología depresiva de base (con trastornos del sueño, dificultad para la concentración y labilidad emocional) con un grado importante de ansiedad mantenida y agudizada por factores externos (que desencadenan ocasionales crisis de pánico y de fobia social). En ciertas situaciones se pueden delimitar cuadros psicóticos, alteraciones conductuales, comportamientos inadecuados e incluso intentos autolíticos. 64 Clínica de la anorexia nerviosa COMPLICACIONES MÉDICAS La caquexia representa un hallazgo constante en la evolución de estos pacientes, con una gravedad variable desde los casos leves hasta los estadios muy severos que requieren soporte nutricional enteral o parenteral. En todos lo casos se objetiva una malnutrición calórica en sus distintos grados que se manifiesta como disminución del índice de masa corporal (peso en kilogramos dividido entre talla en metros al cuadrado), como decremento del porcentaje del peso respecto al ideal, como anomalías en la distribución de los comportamientos corporales por impedanciometría o por descenso en la medida de los pliegues corporales. El patrón de ingesta alimentaria se encuentra profundamente distorsionado. Mediante técnicas de encuesta alimentarias se han realizado análisis cualitativo de las dietas que habitualmente realizan estos pacientes; sus resultados han mostrado unas ingestas muy disminuidas en cantidad y con una distribución de principios activos errónea. En general todas ellas muestran un consumo calórico muy disminuido en cantidad, con una distribución porcentual de macronutrientes muy anómala, resaltando la preferencia por los alimentos de alto contenido proteico y sin embargo con escasa cantidad de carbohidratos y prácticamente nula de grasas. Esta errática alimentación se basa en la elección y exclusión de ciertos alimentos de una forma irracional y caprichosa, sin base científica alguna y que da lugar a conductas alimentarias totalmente aberrantes. El estado de los micronutrientes es poco conocido. A pesar de la profunda alteración en los hábitos alimentarios, solo ocasionalmente se han objetivado estados carenciales en vitaminas y elementos traza. Entre éstos, son el zinc y el cobre los más estudiados, con hallazgos dispares. Sin embargo, si se han encontrado valores altos de beta-carotenos y alfatocoferoles (a diferencia de lo que ocurre en otras situaciones de malnutrición), así como niveles altos de colesterol en relación con un bajo aporte calórico. Figura 5. Caquexia en paciente afecta de Anorexia nerviosa. Tomada de: http://forever. freeshell.org/images/ skeleton7.jpg 65 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa A nivel endocrino, la amenorrea y la atrofia mamaria son síntomas característicos y una constante en las fases avanzadas de la enfermedad. Se los relaciona con la severa pérdida de peso que sufren estas pacientes y es el resultado de una disminución de la pulsatilidad de las gonadotropinas, lo que conlleva un hipogonadismo hipogonadotropo con cifras de estradiol bajas o indetectables (similar al patrón prepuberal). Habitualmente las menstruaciones reaparecen con la ganancia de peso, aunque en algunos casos puede persistir durante cierto tiempo la amenorrea como consecuencia del bajo porcentaje de grasa en la paciente, de la realización de un ejercicio físico excesivo o como efecto adverso de la medicación psicotropa utilizada. En las pacientes prepuberales se aprecia un retraso en la menarquia y en el desarrollo de caracteres sexuales secundarios. En el varón dicha anomalías del eje gonadal se manifiestan como disminución de la libido e impotencia. La osteopenia, que afecta tanto al compartimento trabecular como al cortical, es una complicación grave y frecuente en estas pacientes. Por ejemplo, se ha encontrado una disminución de la densidad ósea mayor de 2 desviaciones estándar en el 50% de las pacientes con anorexia con bajo peso y amenorrea de dos años de evolución. Su etiología es multifactorial, destacando el fracaso de estas pacientes para alcanzar el pico de masa ósea (que se logra en la adolescencia), la pérdida de masa ósea asociada a la desnutrición, el déficit estrogénico mantenido, una ingesta de calcio baja (que conlleva un índice fosfocálcico alterado y un hiperparatiroidismo secundario), el hipercortisolismo y una posible disminución de la IGF-1. Otras anomalías endocrinas incluyen niveles de hormonas tiroideas similares al síndrome eutiroideo del enfermo (cifras bajas de T3 y T4, con valores de TSH normales) como mecanismo adaptativo a la situación extrema de los pacientes y a la disminución del gasto calórico, niveles plasmáticos de cortisol elevados con mantenimiento del ritmo circadiano normal y con cifras de ACTH normales, andrógenos de origen suprarrenal bajos y valores de GH e IGFBP-1 elevados coincidentes con IGF-1 e IGFBP-3 disminuidos. En relación nuevamente con la malnutrición, estos pacientes pueden presentar hipoglucemias, habitualmente asintomáticas, debidas fundamentalmente a agotamiento del glucógeno hepático y de los substratos para la neoglucogénesis, junto con anomalías en la respuesta del glucagón a la hipoglucemia. Ocasionalmente se presenta hipocalcemia con aumento de los niveles de bicarbonato, indicando la existencia de vómitos frecuentes o el uso de diuréticos, mientras que la acidosis metabólica es frecuente en caso de 66 Clínica de la anorexia nerviosa abuso de laxantes. La hiponatremia es un hallazgo común y puede reflejar un exceso en la ingesta de agua o una inapropiada regulación del ADH. Las caries dentales por erosión del esmalte debida a la frecuente exposición al ácido clorhídrico, así como la esofagitis en relación con los vómitos recurrentes son otros problemas asociados. La hipertrofia parotídea bilateral e indolora parece estar relacionada con una inadecuada ingesta, el binomio atracones-vómitos y el uso frecuente de chicle. Otras anomalías digestivas más infrecuentes incluyen la rotura esofágica en pacientes vomitadores y la dilatación gástrica durante la realimentación. La utilización excesiva de laxantes puede producir esteatorrea, enteropatía pierde proteinas o malabsorción de vitaminas liposolubles. La enfermedad pancreática es rara, con pancreatitis aguda en el síndrome de realimentación. Las alteraciones hepáticas son habituales en la malnutrición energético-proteica, con hepatomegalia reversible y hepatitis nutricional caracterizada por niveles bajos de proteinas y altos de lípidos, LDH y fosfatasa alcalina. A nivel cardiovascular destacan la presencia de bradicardia, hipotensión, síncopes, arritmias o muerte súbita por alteración hidroelectrolítica. Aunque la función sistólica esta típicamente preservada, la masa del ventrículo izquierda está habitualmente disminuida, y puede presentarse fallo cardíaco en las fases terminales o como consecuencia de la renutrición. Además, el prolapso de la válvula mitral es más frecuente en estos pacientes, pero suele carecer de significación clínica. Las anomalías electrocardiográficas más habituales son la bradicardia sinusal, la depresión del segmento ST, el alargamiento del segmento QT y, asociadas con hipopotasemia, la aparición de ondas U. A nivel renal destaca la disminución del filtrado glomerular y de la capacidad de concentración, el incremento en los valores de urea, la presencia de anomalías en electrolitos, los edemas con fóvea y la nefropatía hipopotasémica. Estas alteraciones son más frecuentes en pacientes que utilizan laxantes o diuréticos o que se provocan vómitos de repetición. Neurológicamente, pueden presentar atrofia cerebral debida a la desnutrición y la deshidratación, teóricamente reversible, con dilatación del tercer ventrículo. También pueden aparecer cuadros convulsivos, letargia, insomnio, deterioro cognitivo, de la atención o de la concentración, e incluso neuropatías periféricas. Los cuadros de coma suelen deberse a la alteración nutricional, carencial y a las anomalías del medio interno (metabólicos). 67 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa CRITERIOS DE GRAVEDAD Y DE INGRESO HOSPITALARIO El tratamiento de la anorexia nerviosa debe ser realizado por un equipo multidisciplinario, exigiendo la participación de psiquiatras, psicólogos, endocrinos, nutricionistas y que ocasionalmente precisa del apoyo de otros especialistas (digestivos, cardiólogos, intensivistas, etc). Dicha terapia debe ser fundamentalmente ambulatoria, y solo en los casos en que exista un deterioro grave del estado físico o mental del paciente, con complicaciones que pongan en riesgo su propia vida, esta indicada la hospitalización temporal. Los criterios que incluyen dichos supuestos son (obviamente no son criterios estrictos, y pueden ser necesarios mas de uno de ellos para requerir realmente su ingreso hospitalario): 1. Criterios de malnutrición energético-proteica grave. Por ejemplo, pérdida de más de un 30% de su peso habitual en los últimos 3 meses, o pérdida de peso rápida (más de 1 kg a la semana), ó índice de masa corporal menor de 17 kg/m2. 2. Alteraciones metabólicas graves, con la presencia de una hipopotasemia grave (<2,5 mEq/l), una elevación del nitrógeno ureico (BUN) con funcion renal normal, hipoglucemias sintomáticas de repetición o deplección severa de volumen. 3. Inestabilidad hemodinámica, con hipotensión ortostática o severa (presión sistólica menor de 70 mmHg), bradicardia extrema (menor de 40 latidos por minuto) o arritmia cardíaca, hipotermia mantenida (menor de 36ºC). 4. Complicación grave asociada a su proceso de base, como una infección. 5. Complicaciones neurológicas que impidan el manejo ambulante o que necesiten tratamiento hospitalario. 6. Negación absoluta a la ingestión de ningún tipo de alimentación. 7. Presencia concomitante de otra psicopatología que dificulte o impida el tratamiento ambulatorio, como la presencia de un trastorno obsesivo-compulsivo grave, esquizofrenia o psicosis activa. 8. Presencia de conductas autolesivas o con riesgo de suicidio importantes. 9. Situación social o familiar insostenible en niños. 68 Clínica de la anorexia nerviosa Bibliografía Bachrach LK, Guido D, Katzman D, Litt IF, Marcus R. Decreased bone density in adolescent girls with anorexia nervosa. Pediatrics 1990; 86:440447. Becker AE, Grinspoon SK, Klibanski A, Herzog DB. Eating disorders. N Eng J Med 1999; 340:1092-1098. Biller BMK, Saxe V, Herzog DB, Rosenthal DI, Holzman S, Klibanski A. Mechanisms of osteoporosis in adult and adolescent women with anorexia nervosa. J Clin Endocrinol Metab 1989; 68:548-554. Cuellar RE, Van Thiel DH. Gastrointestinal consecuences of eating disorders: anorexia nervosa and bulimia. Am J Gastroenterol 1986; 81:1113-1124. De Cos A, Gómez Candela M. Alteraciones del Comportamiento Alimentario: Anorexia y Bulimia. En: Moreno Esteban B, Gargallo Fernández MA, López de la Torre Casares M. Diagnóstico y Tratamiento en Enfermedades Metabólicas. Madrid, Diaz de Santos SA, 1997; 589-601. Mira M, Stewart PM, Abraham SF, Vitamin and trace elements status in women with eating disorders. Am J Clin Nutr 1989; 50:940-944. Rigotti NA, Nussbaum SR, Herzog DB, Neer RM. Osteoporosis in women with anorexia nervosa. N Eng J Med 1984; 311:1601-1606. Rodriguez I, García Lado I. Anorexia Nerviosa y Bulimia Nerviosa. En: Moreno Esteban, B. Manual del Residente en Endocrinología y Nutrición. Madrid, Litofinter SA, 2001; 1673-1697. Salisbury J, Mitchell JE. Bone mineral density and anorexia nervosa in women. Am J Psych 1991; 148:768-774. Sharp CW, Freeman CPL. The medical complications of anorexia nervosa. Br J Psychiatry 1993; 162:452-462. 69 TEMA 5 DIAGNÓSTICO DE LA ANOREXIA NERVIOSA Ana Benito Duarte, Mª Teresa Puertas Ramírez, Francisco Rincón Cenera, Isabel Beltrán Velasco y Ana Ortiz Viana, Ester Idini El diagnóstico de los trastornos de la conducta alimentaria se establece mediante los criterios de la CIE-10 y DSM-IV. Previamente al establecimiento de estos criterios en su totalidad, aparecen una serie de manifestaciones conductuales anómalas que nos ayudarán a realizar un diagnóstico precoz de dichos trastornos: Cambios en el patrón de la ingesta Suele aparecer en primer lugar, y se caracteriza por la restricción progresiva de diferentes tipos de alimentos comenzando por los que se consideran de alto contenido calórico (grasas, hidratos de carbono) y pudiendo llegar hasta la restricción del consumo de agua. Justifican este comportamiento en la dieta argumentando preocupación por su salud y considerando que su dieta es sana. Pueden existir, además del patrón restrictivo, episodios ocasionales de hiperfagia con sensación de pérdida de control y sentimientos de culpa que pueden desencadenar conductas de tipo purgativo. Ocultación y manipulación de la comida Pronto comienzan con mentiras y engaños sobre su alimentación; tiran la comida, la esconden... Además se preocupan por conocer las calorías exactas de cada alimento y pesar cada ración para controlar al máximo la ingesta. Alteraciones en las relaciones interpersonales Evitan comer en presencia de otras personas, bien sea familiares o ami- Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa gos, con lo que su actividad social se ve reducida ya que en la mayoría de actos sociales la comida y la bebida están presentes. Alteraciones en la apariencia personal Suelen llevar vestimentas amplias y superposición de varias prendas para ocultar, en un principio el defecto físico que creen padecer y después para defenderse de la hipotermia que padecen. Al sentirse disconformes con su peso, pueden desarrollar dos tipos de conducta; se pesan prácticamente a diario o ante la mínima sospecha de aumento de peso (por ejemplo tras la ingesta alimenticia) o bien evitan conocer su peso. Incremento de consumo energético Mediante ejercicio compulsivo y conductas a las que atribuyen mayor gasto energético, como comer de pie, dormir poco,... Para ayudar al diagnóstico precoz existe el cuestionario SCOFF que consta de cuatro ítems siendo altamente indicativo de trastorno de la conducta alimentaria el contestar afirmativamente a dos o más. Cuestionario Scoff 1 .¿Te encuentras mal porque estás lleno? 2. ¿Has perdido más de 5 kg. últimamente? 3. ¿Crees que estás gordo mientras los demás te dicen que estás delgado? 4. ¿La comida domina tu vida? El DSM-IV y la CIE-10 proponen una serie de criterios que deben cumplirse para diagnosticar un trastorno de la conducta alimentaria. CRITERIOS PARA EL DIAGNÓSTICO DE LA ANOREXIA NERVIOSA. DSM-IV (A.P.A. ,1993) 1. Rechazo a mantener el peso corporal por encima de un peso mínimo para su edad y talla; por ejemplo, pérdida de peso o mantenimiento de éste por debajo del 15% esperado. En caso de crecimiento, fracaso en alcanzar el que les correspondería en un 15% inferior al esperado. 2. Miedo intenso a aumentar de peso o a engordar, aun estando emanciado. 3. Alteración de la manera como se experimenta el peso corporal y la 72 Diagnóstico de la anorexia nerviosa silueta. Influencia exagerada de la silueta o el peso en la autoevaluación, o negación de la seriedad de su bajo peso corporal actual. 4. En mujeres postmenárquicas ausencia de tres ciclos menstruales consecutivos (amenorrea). Se considera que una mujer tiene amenorrea si sus periodos únicamente ocurren tras la administración de hormonas (ejemplo, estrógenos). Subtipos - Bulímico: durante el periodo de anorexia la persona presenta episodios recurrentes de sobreingensta. - Restrictivo: durante el periodo de anorexia, la persona no presenta episodios recurrentes de sobreingesta. CRITERIOS DIAGNÓSTICOS PARA LA ANOREXIA NERVIOSA EN LA CIE-10 Anorexia nerviosa Deben estar presentes todas las alteraciones siguientes: 1. Pérdida de peso, o falta de ganancia de peso en los niños, que conduce a un peso corporal de al menos 15% por debajo del peso normal esperado para la edad y talla correspondiente. 2. La pérdida de peso es autoinducida mediante la evitación de alimentos “que engordan” 3. Distorsión específica de la imagen corporal psicológica, en forma de idea sobrevalorada e intrusa de miedo intenso y persistente a la obesidad, de tal manera que el enfermo se impone un dintel de peso corporal. 4. Trastorno endocrino generalizado que afecta al eje hipotálamo-hipófisisadrenal, puesto de manifiesto en la mujer por amenorrea y en el varón por pérdida de interés por la sexualidad e impotencia (una excepción aparente es la persistencia de sangrado vaginal en mujeres anoréxicas bajo terapia de sustitución hormonal, la forma más frecuente de la cual es la toma de píldoras contraceptivas) 5. No cumplen los criterios 1 y 2 de bulimia nerviosa. Comentarios: Los siguientes síntomas apoyan el diagnóstico pero no son elementos necesarios: - vómitos autoinducidos 73 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa - ingesta de laxantes, - ejercicio excesivo y - consumo de fármacos anorexígenos o diuréticos. Si el comienzo del trastorno es prepuberal, se retrasa o incluso detiene la secuencia de acontecimientos que constituyen la pubertad (en las chicas no se desarrollan las mamas y existe amenorrea primaria. En los chicos los genitales permanecen infantiles). Con la remisión del trastorno, suele completarse la pubertad de forma normal, aunque la menarquia sea tardía. Figura 1 ANOREXIA NERVIOSA ATÍPICA Este término debe ser utilizado para los casos en los que faltan uno o más de los criterios principales de la anorexia nerviosa, como amenorrea o pérdida significativa de peso, pero que por lo demás presentan un cuadro clínico bastante característico. Este tipo de enfermos es más frecuente en psiquiatría de interconsulta y enlace y en atención primaria. También pueden incluirse aquí aquellos enfermos que tengan todos los síntomas de la anorexia nerviosa pero en grado leve. Este término no debe utilizarse para trastornos de la conducta alimentaria que se parecen a la anorexia nerviosa pero que son debidos a una etiología somática conocida. Una vez establecido el diagnóstico de trastorno de conducta alimentaria, deben realizarse las siguientes pruebas complementarias: - Hemograma - Bioquímica completa incluyendo pruebas renales, hepáticas y electrolitos - Pruebas de función tiroidea - Electrocardiograma - Radiografía de tórax. 74 Diagnóstico de la anorexia nerviosa Bibliografía Hales, Robert E, Yudofsky, Stuart C, Talbott; John A. DSM-IV. Tratado de Psiquiatría. 3ª Edición. Masson, 2000. DSM-IV. Manual diagnóstico y estadístico de los trastornos mentales. Masson, 1995. Kaplan, Harold I, Sadock, Benjamin J. Sinopsis de Psiquiatría. Panamericana, 8ª Edición, 1999. Vallejo Ruiloba, J. Introducción a la psicopatología y la psiquiatría. Masson, 5ª Edición, 2002. 75 TEMA 6 DIAGNÓSTICO DIFERENCIAL DE LA ANOREXIA NERVIOSA Martín López de la Torre Casares, Enrique Palacios Abizanda, Gonzalo Piédrola Maroto, Teresa Muros de Fuentes y Rocío Romero Saldaña La pérdida de peso es el signo guía más importante de la anorexia nerviosa (AN), aunque hay otros muy característicos como la amenorrea. El paciente con AN aqueja en muchas ocasiones molestias dispépticas, generalmente para justificar sus actitudes, lo que no rara vez merecen una investigación. El edema es un signo que llama la atención, sobre todo al iniciar la realimentación o al suspender los laxantes y/o diuréticos. Vamos a ir repasando a continuación la valoración de cada uno de estos datos clínicos. LA PÉRDIDA DE PESO Ante toda pérdida de peso, asociada o no a una psicopatología que sugiera AN o BN, es imprescindible descartar otras causas que pueden haberla originado, lo que evitará pasar por alto otros problemas que puedan ser la causa o agravar dicha situación (Tabla 1). La clave del diagnóstico de la pérdida de peso que acompaña a la AN viene a ser la actitud psicológica, ya que se trata de una pérdida de peso voluntaria, rechazando la paciente la recuperación de su peso normal. Para descartar otros problemas debería ser suficiente una buena historia clínica, exploración y estudio de laboratorio que al menos incluya una analítica sanguínea con hemograma y VSG, electrolitos (K +,, Na+, Ca++, P), proteínas totales, creatinina, urea, glucemia, enzimas hepáticos, y hormonas tiroideas (FT4 y TSH); en orina un test de embarazo, una analítica elemental de orina Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa con densidad de orina; y una radiografía de tórax. Si por la historia se piensa en cualquier otra patología, se podrían añadir las pruebas necesarias con un buen criterio clínico. Repasemos algunas circunstancias concretas, en función del origen de la pérdida de peso (Ingesta inadecuada, malabsorción, pérdida excesiva de nutrientes, mecanismos mixtos), Tabla 1. Figura 1. Anorexia nerviosa. Tomado de: http//tecfa.unige.ch/tecfa/teaching/UVLibre/9900/ bin04/anorexia.jpg ENFERMEDADES CRÓNICAS QUE CURSAN CON INGESTA INADECUADA A. De Origen Orgánico A1. Enfermedades Gastrointestinales, de muy diversa índole (gastritis, ulcus y síndromes postgastrectomía; enfermedades esofágicas; enteritis regional y colitis ulcerosa). A2. Patologías Hipotalámicas (Tumores o granulomas Hipotalámicos), que interfieren el centro del apetito llegando a producir la llamada caquexia diencefálica. Son de particular importancia los que afectan al núcleo anterolateral del hipotálamo, que es el centro de la saciedad. Cualquiera se puede imaginar el grado de frustración cuando se descubre una alteración de este tipo cuando se lleva tratando psiquiátricamente a una paciente durante meses por AN. 78 Diagnóstico diferencial de la anorexia nerviosa B. De Origen Psicógeno B1. Enfermedades Mentales: La esquizofrenia puede originar alucinaciones relacionadas con la comida; la depresión y la enfermedad de Alzeimer producir anorexia y desinterés hacia el alimento; las reacciones de conversión histéricas pueden ser manifestadas como imposibilidad para masticar o tragar. El abuso de drogas, en concreto cocaína y anfetaminas, llevan a una situación de pérdida de peso muy cercano clínicamente a la AN. El abuso de otras drogas (heroína) no sólo conducen a un desinterés por el alimento y pérdida de peso sino también a mayor riesgo de enfermedades infecciosas (SIDA) con su consiguiente agravamiento. No siempre es fácil delimitar hasta qué punto existe o no una depresión y hasta qué punto ésta influye sobre el trastorno de conducta alimentaria. Son datos importantes que debe valorar el Psiquiatra para instaurar el tratamiento oportuno. Algunos pacientes pueden también plantear el diagnóstico de dipsomanía, cuando intentan beber gran cantidad de agua porque así creen bajar de peso o para disimular la pérdida de peso antes de pesarse (en ese caso la densidad en una muestra de la orina recién emitida en ayunas es baja). ENFERMEDADES CRÓNICAS QUE CURSAN CON MALABSORCIÓN A. Pancreatitis Crónica Se deben sospechar en pacientes con antecedentes de etilismo crónico (a veces no confesado) se presenta con dolores abdominales recidivantes de oscuro origen, o bien asociados a colelitiasis. Una analítica de digestión de heces donde aparezca esteatorrea apoya el diagnóstico de sospecha. B. Trastornos del Intestino Delgado Cuando los trastornos son suficientemente extensos producen problemas de absorción de elementos como la D-xilosa. Por eso se ha propugnado la valoración de la absorción de D-xilosa para su estudio, si bien muchas de las sospechas necesitan una biopsia para su confirmación. Entre los síntomas más evidentes se encuentran la diarrea con heces abundantes, esteatorreicas, y flatulentas. La pérdida crónica de contenido alimentario enlentece el crecimiento en niños, y puede dar lugar a anemia, e incluso alteraciones neurológicas por carencias vitamínicas. Pero en ocasio79 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa nes su curso es insidioso ya que el paciente no siempre refiere las diarreas, por lo que pueden pasar desapercibidas. Este suele ser el caso que plantea problemas de diagnóstico con la AN, donde la desnutrición puede asociarse a un problema orgánico de este tipo que haya pasado desapercibido hasta entonces, o bien haberse manifestado parcialmente por la malabsorción de alguna vitamina, como es el caso de la osteomalacia (por falta de absorción de vitamina D, que suele acompañarse por un aumento de Fosfatasa Alcalina y/o hipocalcemia). Un ejemplo de este tipo de enfermedades es la enfermedad celiaca, más frecuente de lo que se creía desde que disponemos de métodos inmunológicos de diagnóstico (Ac Ig A anti-endomisio y anti-transglutaminidasa, más sensibles que los Ac anti-gliadina). En estos casos la mejoría clínica con una dieta adecuada pobre en gliadina y gluten puede obviar la necesidad de una biopsia, que puede ser necesaria para el diagnóstico de otros trastornos del intestino delgado. Tampoco la biopsia ofrece el diagnóstico siempre (linfoma intestinal, mastocitosis sistémica, y algunas parasitosis, pueden escaparse). ENFERMEDADES QUE CURSAN CON PERDIDA EXCESIVA DE NUTRIENTES A. Enteropatia Pierde-Albúmina La linfangiectasia intestinal, fibrosis retroperitoneal, diversas neoplasias intestinales, gastroenteropatías alérgicas, etc. se caracterizan por producir una pérdida de proteínas hacia la luz intestinal. La albúmina (o las proteínas totales plasmáticas) son una determinación obligada en la AN, y donde disminuyen por la propia desnutrición, lo cual haría sospechar algunas de las enfermedades referidas, en las que la pérdida puede ser tan intensa que se asocie a edema y ascitis. Pruebas especiales como la demostración de alfa 1antitripsina en la luz intestinal ayudan al diagnóstico. B. Hipertiroidismo Es la enfermedad endocrina más importante de las que cursan con pérdida de peso, por lo que es imprescindible incluir las hormonas tiroideas entre las determinaciones de laboratorio obligadas. Existe un gran gasto calórico y un incremento de la actividad motora que superan la propia ingesta calórica, por lo que una buena historia clínica debe interrogar acerca de la presencia de temblor, intolerancia al calor, palpitaciones, insomnio, aumento del hábito 80 Diagnóstico diferencial de la anorexia nerviosa intestinal, y en la exploración clínica buscar si existe aumento del tamaño del cuello a nivel tiroideo o exoftalmos. En cualquier caso se determinará FT4 y TSH (opcionalmente T3). Un descenso de TSH sería ya indicativo (TSH <0,25 mUI/mL), y su asociación a un aumento de niveles de FT4 (FT4>2 ng/ dl) o T3 (T3>75 ng/dL) sería diagnóstico. Un hipertiroidismo no se debe confundir con la llamada Enfermedad No Tiroidea, que se asocia a la desnutrición de la AN y no requiere tratamiento. Consiste en un descenso adaptativo de T4 y T3 totales, junto a niveles de TSH normales o incluso bajos. En estos casos la FT4 suele mantenerse en rango normal. En la fase de recuperación nutricional de un paciente con enfermedad severa la TSH puede subir transitoriamente a valores normales o supranormales (>4,5 mUI/mL) expresión de la recuperación de esta fase adaptativa. C. Feocromocitoma Sospecharse en pacientes que tengan hipertensión en forma de crisis durante las cuales haya cefalea intensa, palidez y palpitaciones. Ante una sospecha deben ser determinadas las metanefrinas elevadas en orina de 24 horas. D. Fiebre Persistente Lleva a una situación catabólica crónica y a desnutrición. Por cada grado de temperatura que aumente en un ser humano se incrementa en un 14 % la tasa metabólica. E. Diabetes mal Compensada El origen de la pérdida de peso en la diabetes es múltiple: A la pérdida de líquidos por la diuresis osmótica inducida por la hiperglucemia, se suma la deficiencia de insulina y exceso de glucagón que provocan un deterioro de la síntesis proteica y causan aceleración de la proteolisis y lipólisis. En la valoración de toda pérdida de peso es imprescindible incluir al menos una determinación de glucemia basal. Cuando se asocia AN con diabetes mellitus, el control de ésta se hace más difícil, tanto porque es imposible ajustar las glucemias sin colaboración de la paciente, como por las complicaciones que a largo plazo empeoran la situación nutricional. Por otro lado, la diabetes mellitus establecida, de larga duración, con complicaciones crónicas propias de la diabetes (por ejemplo la gastroparesia, la diarrea, la insuficiencia renal) conduce a un estado de desnutrición que puede hacer pensar en una AN. 81 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa ENFERMEDADES CRÓNICAS QUE HACEN PERDER PESO POR MECANISMOS MIXTOS Como a continuación veremos es difícil dejar pasar por alto muchas de las patologías originadas por varios de los mecanismos mencionados, pero no siempre se les da el peso suficiente como colaboradores en la pérdida de peso cuando acompañan a la AN. A. Insuficiencia Renal Crónica Anorexia, nauseas y vómitos, propios de la insuficiencia renal crónica obligan al paciente a no querer o poder comer, lo que unido a la restricción proteica limita la dieta haciéndola menos apetecible. Otros problemas (acidosis metabólica, resistencia a la insulina, etc.) contribuyen a la desnutrición. La hemodiálisis produce además depuración de aminoácidos y catabolismo si no se considera una buena reposición de nutrientes. Uno de los casos más complicados que nos ha tocado tratar asociaba insuficiencia renal crónica, diabetes mellitus y AN. B. Cirrosis Hepatica La malabsorción con esteatorrea se da en el 50% de los casos, ésta podría explicarse por la frecuente coexistencia de insuficiencia pancreática, hipertensión portal y linfática, administración de algunos fármacos como neomicina y colestiramina, disminución de la concentración intraluminal de sales biliares, y otros mecanismos metabólicos. Además, se suele asociar en algunos casos a alcoholismo. Aparte de todos estos mecanismos pueden influir la indicación médica de dieta hiposódica (poco apetitosa para el paciente), la evacuación de líquido ascítico (con alto contenido proteico) y la coexistencia de infecciones. Esta malnutrición suele empeorar la función hepática y contribuir a la aparición de complicaciones (sepsis, malabsorción por alteración de la mucosa intestinal, encefalopatía hepática...), que agravan todavía más la situación. C. Insuficiencia Cardiaca Congestiva Grave La disnea representa una dificultad añadida para la alimentación, y el edema e isquemia intestinales impiden la absorción completa de los alimentos. Existen mayores necesidades metabólicas del músculo cardiaco hipertrofiado y de los músculos respiratorios. 82 Diagnóstico diferencial de la anorexia nerviosa D. Insuficiencia Respiratoria La disnea dificulta la toma de alimentos y puede haber trastornos gastrointestinales derivados de la propia enfermedad o de la toma de medicamentos (corticoides, simpaticomiméticos, antibióticos..). Además se eleva el gasto calórico por aumento de ventilación. La malnutrición afecta también a los mecanismos de defensa haciendo a estos pacientes aún más propensos a infecciones y sepsis. En casi la mitad de los pacientes con enfermedad pulmonar obstructiva crónica se observa una pérdida de peso en torno al 10% sobre todo en los pacientes enfisematosos, siendo un parámetro éste de mal pronóstico. Recordemos ahora que una de las complicaciones más graves, muchas veces mortal, del paciente con AN es la neumonía, que suele manifestarse en estos enfermos cuando la musculatura respiratoria está ya atrófica y conduce fácilmente a insuficiencia respiratoria. E. Neoplasias Los procesos neoplásicos ocultos son probablemente la causa más frecuente de pérdida ponderal importante e inexplicada. Los pacientes con neoplasia suelen tener alteraciones nutricionales que van desde la alteraciones del gusto, a anorexia, disfagia y aumento del catabolismo. La pérdida de peso se presenta en un 50% de los casos en el momento de su diagnóstico y va más frecuentemente asociada a los tumores localizados en el tracto digestivo alto que en ocasiones causan estenosis. Las consecuencias afectivas que derivan del conocimiento del diagnóstico por parte del enfermo contribuyen a la anorexia y depresión, al menos en la primera fase de las reacciones psicógenas de este tipo. La desnutrición en el cáncer va asociada significativa e inversamente con la supervivencia y es agravada con el uso de quimioterapia y radioterapia. Las neoplasias son la primera causa a descartar ante cualquier paciente con intensa pérdida de peso, por la gravedad de dicho diagnóstico. Datos que hemos de buscar en todo paciente con AN son ictericia, anemia, organomegalias, linfadenopatias, nódulos palpables en órganos accesibles (incluida próstata en varón) ó lesiones hemorrágicas espontáneas en la piel. Esta es una de las razones de añadir la radiografía de tórax en un estudio inicial de la AN, sobre todo en pacientes fumadores. F. Enfermedades Endocrinas F1. Insuficiencia Suprarrenal: La pérdida de peso es debida a la anorexia crónica, que asociada a astenia progresivas, apatía, depresión, hipotensión, hiponatremia (Na+<135) y/o hiperpotasemia (K +>5,5 mEq/ 83 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa L), hacen muy sugerente el diagnóstico, sobre todo si hay hiperpigmentación cutánea. En caso de aparecer dichos síntomas se deben solicitar niveles de hormonas suprarrenales. Un cortisol plasmático y libre urinarios bajos (< 50 ng/ml y 20 mcg/día respectivamente) ya serían orientativos de Insuficiencia suprarrenal. Si la ACTH está elevada (>100 pg/mL) hablaría a favor de una Enfermedad de Addison. Una ACTH baja (<20 pg/mL) hablaría en cambio a favor de una insuficiencia suprarrenal de causa hipofisaria. F2. Hiperparatiroidsmo Primario: Aunque la mayoría de casos son indolentes y no cursan con pérdida de peso sustancial, cuando las calcemias son muy elevadas aparece anorexia y síntomas digestivos que ayudan a mermar peso. Por eso incluimos una calcemia en el estudio de toda AN. Cualquier calcemia elevada haría sospechar el diagnóstico. Para interpretar los niveles de calcio en la AN se necesita una valoración corregida por albúmina plasmática, ya que ésta suele encontrarse disminuida en la desnutrición y haría descender los niveles de calcio total (haciendo casi normal una hipercalcemia manifiesta). Los niveles absolutos de fosforemia son menos sensibles y específicos que la retención tubular de fosfatos, que se calcula con la correspondiente fórmula: Ca corregido= Calcio total – 0,8 ( 4 - Albumina plasmática ) Retención Tubular Fosfatos = {1–[(Creatinaorina x Fosfatosangre)/(Creatininasangre xFosfatoorina)]x100 Es característico del hiperparatiroidismo primario niveles aumentados de Ca corregido (>10,5 mg/dl) asociados a descenso de la Retención Tubular de Fosfatos (<80%). F3. Panhipopituitarismo: La pérdida ponderal no es un hallazgo específico del panhipopituitarismo. No obstante aparece cuando acompaña a una insuficiencia adrenal secundaria, con las características que ya hemos referido al describir la insuficiencia suprarrenal. En este caso concreto no hay hiperpigmentación y la ACTH no se encuentra elevada. La asociación con la desnutrición en algunos casos graves de panhipopituitarismo hizo acuñar el término “caquexia hipofisaria”. Hacen sospechar la existencia de panhipopituitarismo los antecedentes de un parto muy traumático con pérdida de sangre (S. De Sheehan), las alteraciones del campo visual (tumor hipofisario), la asociación de galactorrea a la amenorrea, etc. Veremos cómo la determinación de prolactina (PRL) es obligada cuando se asocia amenorrea a la AN. 84 Diagnóstico diferencial de la anorexia nerviosa G. Alcoholismo Crónico Se imbrican múltiples mecanismos en estos pacientes, como la gastritis, cirrosis, trastornos del vaciado gástrico por el alcohol y escasas disponibilidades económicas, incremento de las necesidades calóricas, insuficiente e inadecuada ingesta, etc. H. Uso de Drogas En él intervienen los efectos intrínsecos de las drogas, la reducción de la ingesta, las enfermedades crónicas asociadas y la depresión. El uso de cocaína y de heroína vía intravenosa tiene asociadas tantas causas sociales, económicas, patológicas (SIDA, TBC,..) que han de ser evaluadas una por una en cada caso particular. I. Infecciones Crónicas Entre las que pueden pasar despercibidas si no se buscan a conciencia destacamos la tuberculosis (suele ser necesario al menos la realización de una prueba de Mantoux), endocarditis bacteriana subaguda (buscar en la exploración siempre la presencia de soplos, fiebre, etc), y el SIDA. En estas patologías se suman la anorexia, un aumento del consumo por fiebre, por aparición de diarreas, malabsorción y en ocasiones la actividad de la infección en sí misma. La infestación por parásitos intestinales que consumen los nutrientes del huésped determina una pérdida de peso aunque la ingesta sea normal, pero se trata de una causa rara en nuestro ambiente. Por otro lado, la aparición de algunos parásitos o amebas en heces no siempre tienen significado patológico (presencia de Endolimax nana, por ejemplo). J. Traumatismos Graves o Intervención Quirúrgica de importancia K. Anemias Hemolíticas y otras hemopatías (Anemia sideroacréstica, mieloma, linfoma, leucemias...). Hemos incluido un hemograma en la valoración mínima de toda AN. L. Psoriasis Cuando son cuadros generalizados que cursan con gran descamación y afectación del estado general. LA AMENORREA Al igual que la pérdida de peso, la amenorrea es un síntoma destacado 85 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa de la AN, que merece una valoración concreta. En las figuras 1 y 2 mostramos un diagrama de flujo para el diagnóstico de las causas de amenorrea, no olvidando nunca la realización de un test de embarazo (no es excepcional el caso de la chica joven que se queda embarazada y la situación que surge al ocultarlo le lleva a un trastorno alimentario por ansiedad, que no se debería catalogar de AN). Para un adecuado abordaje diagnóstico hemos de distinguir la paciente que nunca ha tenido una menstruación (amenorrea primaria) de aquella otra que la tuvo y a raíz de la pérdida de peso ha dejado de menstruar (amenorrea secundaria). En este último caso es frecuente que la amenorrea coincida con la pérdida de peso, pero no siempre se recupera tan fácilmente cuando el peso va volviendo a la normalidad. Es imprescindible en cualquier caso una exploración general y ginecológica completa. Indagar la práctica de ejercicio físico, ya que algunos ejercicios intensos de competición (atletismo de fondo por ejemplo) puede ser causa de amenorrea o colaborar a ella en presencia de una pérdida de peso. Por ejemplo, ciertos deportes como la equitación exigen un peso bajo y un buen estado físico. Las alteraciones olfatorias hablaría a favor de un hipogonadismo hipogonadotrófico de causa orgánica (S. De Maestre de San Juan-Kallman). No olvidar interrogar sobre la existencia de galactorrea (sospechar hiperprolactinemia), signos de virilización (sospechar hiperandrognismo), talla baja (sospechar S. De Turner, sobre todo si la amenorrea es primaria). En cualquier amenorrea con déficit estrogénico pueden aparecer síntomas de hipoestrogenismo, como dispareunia, disminución de la líbido, atrofia severa del tracto genital, osteoporosis, síntomas climatéricos, etc, que se suman a los propios de la AN. 1. En las Amenorreas primarias a) Asegurar siempre la normalidad del tracto genital, mediante la correspondiente visita al Ginecólogo b) Medir niveles plasmáticos de Estradiol (E2), FSH y LH en plasma para ubicar topográficamente el defecto. Si falta E2 por un fallo ovárico habrá una respuesta de FSH y LH que aumentarán para compensarlo. Si no existe dicha respuesta ante niveles bajos de E2, podría existir un fallo de respuesta en la hipófisis o el hipotálamo, o bien un problema nutricional (como la AN), de excesivo ejercicio físico o psicógena c) Medir PRL, para descartar hiperprolactinemia y TSH, FT4 para descartar disfunción tiroidea (baja la FT4 y sube la TSH si hipotiroidismo, sube la FT4 y baja la TSH si hipertiroidismo). 86 Diagnóstico diferencial de la anorexia nerviosa c) Medir testosterona en plasma, sobre todo si hay genitales externos ambiguos. d) Pedir Cariotipo: En todo fallo ovárico, y siempre que existan genitales ambiguos, o se sospeche un síndrome de feminización testicular (vagina corta, ginecomastia, hernia inguinal). e) Otras pruebas más complejas como Biopsia ovárica se limitan a casos concretos, y se valora cuidadosamente con el correspondiente especialista. 2. En la Amenorreas secundarias a) Descartar embarazo (tanto al inicio del cuadro como si persiste la amenorrea a lo largo de la misma). Rara vez una HCG elevada puede diagnosticar también un coriocarcinoma. b) Prueba con progestágenos durante 10 días o de estrógenos y progesterona durante 3 semanas: producen menstruación en la semana siguiente a su suspensión, si el conducto genital es normal (útero vagina-vulva). c) Medir prolactina, sobre todo si hay galactorrea: La hiperprolactinemia puede ser causa de amenorrea, y también puede alterar la secreción de FSH y LH, e invalidar su determinación. d) LH y FSH y E2 basales, para localizar la alteración, al igual que en amenorreas primarias. e) Cariotipo, en toda menopausia precoz, en que no se evidencie otra etiología. f) Ecografía ovárica: Es útil en mujeres androgenizadas, y/o con FSH/LH sugestivas de Ovarios Poliquísticos u OPQ (LH/FSH mayor de 2). Asimismo tiene un valor complementario en el resto de procesos sugestivos de fallo ovárico, por cuanto puede proporcionar información sobre tamaño del ovario y la existencia de tumores ováricos. h) El estímulo con citrato de clomifeno (100 mgr/día, 5 días): Gracias a su acción antagonista de los estrógenos a nivel hipotalámico, provoca un aumento del doble en los niveles de FSH y LH plasmáticas, si está indemne el eje hipofiso-hipotalámico. En amenorreas secundarias con FSH y LH plasmáticas bajas, o en límites bajos, la ausencia de repuesta orienta a una topografía alta del defecto (hipófisis, hipotálamo). No obstante, esta prueba no es tan fidedigna como en teoría era de esperar. i) Otras técnicas pueden ser necesarias en ciertos momentos. De esta forma la TAC es de gran utilidad en la valoración suprarrenal, cuando se sospecha patología a dicho nivel ya que no siempre puede apreciarse bien dicha glándula con ecografía. El diagnóstico de la amenorrea primaria y secundaria se recoge en los algoritmos 1 y 2. 87 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa LAS MOLESTIAS DISPÉPTICAS La causa más común de las molestias dispépticas en la AN es la dispepsia funcional, por cuanto se quejan de dolor o disconfor en abdomen superior sin evidencia de enfermedad orgánica, frecuentemente postprandrial. Las molestias dispépticas de la AN se agravan cuando se asocian rasgos ansiosos, neuróticos y depresivos, que conviene descubrir y tratar (si hace falta farmacológicamente), sobre todo cuando iniciamos la realimentación, en que se agudizan, y la propia dispepsia la dificulta. Antes de atribuir las quejas a la AN hemos de descartar otras causas orgánicas; por orden de frecuencia: 1. Ulcus gástrico (sospechar si hay dolor epigástrico que calma con alcalinos y alimento, sangrado digestivo, antecedentes de administración de fármacos gastroerosivos) 2. Reflujo gastroesofágico (sospechar si hay pirosis, regurgitación, sintomatología que empeora al acostarse, sangrado oculto en heces) 3. Intolerancia a medicaciones (Considerar la ingesta de Hierro, antibióticos, etc) 4. Más raras: - Cólico biliar (sospechar si hay dolor abdominal postprandrial epigástrico o en hipocondrio derecho asociado frecuentemente a vómitos) - Colon irritable/meteorismo (sospechar si hay molestias cambiantes, con cambios de las mismas al defecar) - Carcinoma gástrico (sospechar si hay dolor persistente y progresivo, sangrado digestivo). - Pancreatitis crónica (sospechar si hay dolor intermitente abdominal y antecedentes enólicos) Cuando la historia clínica y la exploración no aclaran el origen, puede que necesitemos iniciar un estudio de patología gástrica (test para H. Pilori, endoscopia, tratamiento antisecretor empírico), estudio de sangrado digestivo (sangre oculta en heces, seguimiento hematológico), o descartar una patología biliar (ecografía abdominal). LA HIPOALBUMINEMIA Y EL EDEMA DE REALIMENTACIÓN La hipoalbuminemia que acompaña a la desnutrición promueve el paso de líquido al tercer espacio, con el consiguiente hiperaldosteronismo secundario por activación del sistema renina angiotensina. Es frecuente un edema 88 Diagnóstico diferencial de la anorexia nerviosa localizado en tobillos y pies, que se agrava cuando aumenta la ingesta de sodio y aumentan los niveles de insulina al incrementar la ingesta alimentaria (la insulina retiene Na+ a nivel tubular renal). No podemos olvidar que hay otras causas de hipoalbuminemia (enteropatía pierde-proteínas, hepatopatía crónica, s. Nefrótico, etc), y otras causas de edema, entre las que detacamos: - Cardiacas (disnea, ortopnea, aumento de presión venosa central). - Hepáticas (antecedentes de enolismo, ascitis, ictericia, arañas vasculares, hepatomegalia). - Renales (uremia, hipercreatininemia, albuminuria). - Farmacológicas (antihipertensivos, corticoides, antiinflamatorios no esteroideos). - Problemas vasculares en miembros inferiores (signos de insuficiencia venosa crónica). Cualquier sospecha clínica merece un estudio más concreto por el correspondiente especialista. Si no existe otra causa, el edema de realimentación irá desapareciendo paulatinamente en unas semanas si se mantiene una alimentación adecuada. Tabla 1. Mecanismos que explican la pérdida de peso INGESTA INADECUADA: A. ORGANICA: a. Enfermedades gastrointestinales b. Problemas Hipotalámicos (por ejemplo, tumores) B) PSICOGENA: Enfermedades mentales MALABSORCION: Insuficiencia biliar y pancreatitis crónica Trastornos del intestino delgado PERDIDAS EXCESIVAS: Enteropatia pierde-albumina Hipertiroidismo Feocromocitoma Fiebre persistente Diabetes mal compensada MIXTAS: Insuficiencia renal crónica Cirrosis hepática Insuficiencia cardiaca congestiva grave Insuficiencia respiratoria Neoplasias Enfermedades endocrinas Alcoholismo crónico Uso de drogas Infecciones crónicas Traumatismos graves Hemopatias Psoriasis generalizada 89 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa Algoritmo 1. Diagnóstico de la amenorrea primaria asociada a anorexia nerviosa. FEMENINOS NO DESARROLLO SEXUAL HIPERPROLACTINEMIA = HIPOTIROIDISMO = HIPERANDROGENISMO = AMBIGUOS DESARROLLO SEXUAL CARIOTIPO ↑PRL ↓FT4, ↑TSH ↑TESTOSTERONA EXPLORAR GINECOLOGO XY NORMAL AGENESIA MÜLLER S. MORRIS HERMAFRODITISMO E2<50 pg/ml Y FSH >40 mUI/mlL E2<50 pg/ml Y LH<0,5 mUI/mL FALLO OVARICO FALLO HIPOTALAMO-HIPOFISARIO FALLO SUPRAHIPOTALAMICO DESNUTRICIÓN - ANOREXIA NERVIOSA XX HIPERPLASIA ADRENAL CONGENITA Algoritmo 2. Diagnóstico de la amenorrea secundaria asociada a anorexia nerviosa. HISTORIA Y EXPLORACIÓN SOSPECHA CLINICA ¿Hiperandrogenismo? ¿Hipercortisolismo? ¿Disfunción tiroidea? ¿Embarazo? CONFIRMACIÓN ↑Testosterona ↑CLU ↓FT4 y/o ↑TSH ↑ hCG HCG NEGATIVO TEST DE ESTROGENOS Y PROGESTAGENOS MEN S TRUA NO MENSTRUA ↑PRL= HIPERPROLACTINEMIA FALLO ORGANOS GENITALES PRL NORMAL FSH>40 mUI/mL Y E2<50 pg/mL FALLO OVARICO E2<50 pg/mL Y LH<0,5 mUI/ml LH/FSH>2 TEST CLOMIFENO OPQ RESPONDE NO RESPONDE PSICOGENO DESNUTRICION-ANOREXIA EJERCICIO FISICO PROBLEMA HIPOFISARIO PROBLEMA HIPOTALAMICO 90 Diagnóstico diferencial de la anorexia nerviosa Bibliografía Forman SF. Eating disorders: Epidemiology, patogenesis, and clinical features. En: “Up to date” 2002. López de la Torre M, Arranz Fernández A, Céspedes Mas S, Vilchez Joya R. Amenorreas. Diagnóstico y Tratamiento. En: Esteban B. y López de la Torre M. Endocrinología. Ediciones Díaz De Santos S. A. Madrid 1994. López de la Torre Casares M, Forga L. Trastornos de la conducta alimentaria. En: XIV curso de Endocrinología y Nutrición. Cuenca 2000. López de la Torre Casares M, Arranz A, Céspedes Mas S, Vilchez R. Amenorreas. En: Moreno Esteban B, Gargallo Fernández M.A. y López de la Torre Casares M. Diagnóstico y Tratamiento en Endocrinología. Díaz de Santos, eds. Madrid 1994. Rodríguez Poyo-Guerrero P, López de la Torre Casares M, Moreno Esteban B, Pato Caste I. Hipogonadismos hipogonadotróficos. En: Tratado de Endocrinología Básica y Clínica. Editado por Tresguerres JAF, Aguilar Benítez de Lugo, Devesa Múgica y Moreno Esteban. Editorial Síntesis. Madrid 2000. Vilchez Joya R, López de la Torre Casares M, Céspedes Mas S, et al. Trastornos de conducta alimentaria. En: Actualizaciones en Metabolismo y Nutrición Clínica. Editores Médicos. Madrid 1993: 21-25. 91 TEMA 7 TRATAMIENTO NUTRICIONAL DE LA ANOREXIA NERVIOSA Sebastián Fernández Lloret, Mª Dolores Castillo Sánchez y Mª Teresa León Espinosa de los Monteros Es una evidencia clínica que en cualquier estado de grave desnutrición se producen severos trastornos mentales y que en el caso de la anorexia nerviosa (AN) obligan a que la rehabilitación nutricional sea un objetivo prioritario del tratamiento para que la psicoterapia pueda ser eficaz. La secuencia o simultaneidad del tratamiento médico de la desnutrición, la educación nutricional y el tratamiento psquiátrico/psicológico dependerá de la gravedad del estado nutricional de cada paciente. OBJETIVOS Los objetivos específicos del tratamiento nutricional se orientan en dos direcciones: 1. Corregir el estado de desnutrición y sus consecuencias clínicas y metabólicas. 2. Mantenimiento de un estado nutricional normal en base a criterios higiénico-dietéticos correctos, ponderados y asumidos por el paciente y fundamentados en un sistematizado y minucioso programa de educación nutricional. Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa BASES GENERALES DEL TRATAMIENTO El tratamiento nutricional como el educacional se deben fundamentar en una adecuada relación médico-paciente y en una minuciosa historia clínica personal y ambiental, en una detallada encuesta sobre conducta alimentaria y una objetiva evaluación del estado nutricional que permitan establecer la estrategia terapéutica adecuada para cada uno de los pacientes. Relación médico-paciente El paciente con AN debe tener clara conciencia de su enfermedad y la necesidad de someterse a un tratamiento para recuperar la salud. El paciente ha de reconocer y aceptar la autoridad profesional del nutricionista para que el tratamiento sea efectivo. Los conocimientos científicos del terapeuta han de ser manifiestos y la relación interpersonal fluida para crear una actitud de confianza que facilite la aceptación de la ayuda que necesita. Este clima de reconocimiento y libertad en la aceptación del nutricionista obliga a que preferentemente sea siempre el mismo profesional el responsable, al menos del seguimiento. La aparición de una anómala dependencia psicoafectiva del paciente con el terapeuta puede aconsejar derivar esta relación al equipo asistencial. En tales circunstancias el paciente necesitará la seguridad de que quien le atiende es conocedor de todos sus problemas y reconozca en él la suficiente capacitación. En ningún caso el nutricionista, médico o dietista, debe exclusivizar la asistencia de la AN al margen de un equipo multidisciplinario integrado al menos por un psiquiatra/psicólogo y un médico-nutricionista ambos interesados y adiestrados en el manejo de los trastornos de la conducta alimentaria. Historia clínica La historia debe registrar información tanto de aspectos clínicos como ambientales y dietéticos para que la intervención nutricional sea correcta. No es superflua la información relativa a los antecedentes patológicos familiares y personales. Muchas enfermedades pueden condicionar determinadas conductas o presentar limitaciones a la aplicación del tratamiento nutricional (existencia de intolerancias o alergias alimentarias, enfermedades metabólicas o digestivas, intervenciones quirúrgicas, etc). Aspectos relacionados con la integración familiar, laboral, social o afectiva son de interés a la hora de plantear apoyos ambientales y la implicación de 94 Tratamiento nutricional de la anorexia nerviosa otras personas en el proceso de realimentación, en el seguimiento y control evolutivo de la respuesta terapéutica y en el desarrollo del programa de educación nutricional. Mas exhaustivos y específicos han de ser los registros relacionados con la conducta y los hábitos nutricionales. Es importante conocer el concepto que estos pacientes tienen sobre obesidad, sobrepeso, peso ideal, valor de los diferentes alimentos, dietas, ejercicio físico, etc, así como los procedimientos alimentarios que aplican para conseguir la reducción de peso, fuentes de información, pretensiones ponderales, objetivos estéticos y motivaciones personales. Es importante registrar momentos y circunstancias que favorecen o intervienen en la restricción alimentaria, en la existencia o no de purgamientos (vómitos, laxantes, medicación...) y situaciones que inciden de una u otra forma en todo el proceso. Una encuesta dietética minuciosa sobre ingesta habitual de alimentos es el fundamento para diseñar la terapéutica nutricional y su inicio. Conociendo el aporte energético, los posibles desequilibrios cualitativos de macro y micronutrientes, intolerancias, fobias y exclusiones así como hábítos higiénico-dietéticos (masticación, horarios, integración, procedimientos culinarios, etc), es posible elaborar el proceso dietético individualizado desde el inicio hasta el establecimiento de una dieta normal una vez logrado un peso y estado nutricional adecuados. Valoración del estado nutricional La valoración del estado nutricional tiene dos aplicaciones. Por una parte establecer la pauta de reposición nutricional de acuerdo al grado de desnutrición y por otra disponer de datos objetivables que permitan su comparación con referencia a rangos de normalidad sobre los que consensuar y establecer los objetivos ponderales y educacionales con el paciente. De la amplia gama de determinaciones y procedimientos para la evaluación del estado nutricional solo hacemos referencia a los de mayor uso y accesibilidad sin que ello menoscabe la capacidad para determinar el estado nutricional Determinaciones analíticas: - Hemograma completo con serie roja y blanca - Bioquímica con glucemia, urea, creatinina, uricidemia, lipidograma, transaminasas, proteínas totales, albuminemia, electrolitos, sideremia, magnesio, orina. 95 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa - Función tiroidea con TSH, FT3 y FT4. Parámetros antropométricos: - Con peso actual y peso habitual podemos clasificar el grado de desnutrición ponderal (cuadro nº 1). Cuadro 1 - Con talla y peso se puede determinar déficits de crecimiento comparando con tablas de población infantil y adolescente - Talla y peso actual nos permite obtener el índice de masa corporal (IMC) que viene a ser un parámetro de interés ampliamente aceptado para determinar los grados de sobrepeso, obesidad y desnutrición (cuadro nº 2). Cuadro 2 96 Tratamiento nutricional de la anorexia nerviosa - Cuando se dispone de un lipocáliper para la medida de pliegues cutáneos se puede conocer el estado del compartimento graso con la medición del pliegue tricipital (PT) y del compartimento magro somático calculando la circuferencia muscular del brazo (CMB) con la medida del perímetro braquial (PB) y el pliegue tricipital (PT). Estos valores se comparan con los rangos de población normal y con ellos es más fácil concienciar al paciente del grado de desnutrición y establecer los objetivos ponderales respecto a la población sana (cuadros nº 3, 4 y 5). Cuadro 3 Cuadro 4 97 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa Cuadro 5 Estrategia para la rehabilitación alimentaria Cualquier intervención nutricional, salvo en casos de extrema gravedad, debe basarse en la libre aceptación por parte del paciente. El tratamiento debe ser individualizado, planificado y consensuado. La dieta debe personalizarse inicialmente en función de los gustos, apetencias y tolerancia de los alimentos. La ampliación de la dieta se planificará de acuerdo al logro de los objetivos ponderales consensuados y dirigida a la consecución de una dieta saludable, equilibrada, variada y suficiente. Los objetivos ponderales han de ser objetivos cortos, progresivos y lentos explicando las variaciones previsibles y razones de las mismas especialmente el comportamiento del agua en la ganancia ponderal de los primeros días. Simultáneamente a la progresión dietética se irá desarrollando el proceso educacional que justifique la incorporación de los alimentos y el efecto deseado. No debe establecerse el objetivo ponderal en base a un peso fijo ideal sino a rangos de IMC o tablas de talla/edad/sexo/constitución. Para ello es de utilidad el conocimiento de los datos antropométricos obtenidos en el propio paciente respecto a la población sana. En pacientes con IMC < a 18 se puede proponer ganancias de 500 g/ semana y en menores indices entre 700 a 1 kg/semana. En ambos casos hay que individualizar y flexibilizar los objetivos pero siempre actuar con firmeza en el cumplimiento de los mismos. En pacientes ingresados el pesaje debe ser a diario con conocimiento o no del paciente. En ambulatorios puede ser 98 Tratamiento nutricional de la anorexia nerviosa aconsejable realizar el pesaje en la consulta durante las revisiones que inicialmente deben ser frecuentes incluso semanales al comienzo. El éxito o el fracaso de los objetivos ponderales y nutricionales pactados deben ser recompensados o sancionados y utilizarse como un motivo de concienciación del paciente en cuanto a su situación. Del resultado se podrá optar desde una alimentación natural domiciliaria hasta una alimentación artificial por sonda nasogástrica y en régimen de hospitalización. TRATAMIENTO NUTRICIONAL El inicio de la reposición nutricional parte de una adecuada evaluación del estado nutricional, la determinación del aporte energético y su progresión así como el equilibrio de nutrientes (cuadro nº 6). Cuadro 6 El aporte energético de la dieta de inicio debe estar precedido por un cálculo de requerimientos teniendo en cuenta que el gasto energético en reposo (GER) puede estar disminuido por descenso de la T3 y de la actividad simpática por lo que inicialmente el aporte energético no ha de ser elevado ni tiene que superar al GER para evitar el síndrome de realimentación. Un exceso de ingesta en la fase inicial de reposición puede llegar a ser, en ocasiones, grave, por lo que es necesario adoptar medidas preventivas al inicio de la rehabilitación nutricional (cuadro nº 7). Cuadro 7 99 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa El cálculo de requerimientos energéticos puede hacerse mediante la fórmula de Harris-Benedict (cuadro nº 8) o por calorimetría indirecta. En cualquier caso el síndrome de realimentación puede evitarse iniciando el aporte energético sobre la base de la ingesta habitual del paciente y sobre ella ir aumentando progresivamente 300-500 Kcal cada 48-72 horas con monitorización bioquímica. Así pues, el inicio del tratamiento nutricional debe hacerse con prudencia y progresividad para evitar tanto las complicaciones médicas como el estrés psicológico de la realimentación que en muchos casos es causa del fracaso inicial de la terapia nutricional. Cuadro 8 En función del estado nutricional y de la disponibilidad del paciente para el tratamiento la intervención nutricional puede realizarse a nivel ambulatorio u hospitalario y con alimentación natural o artificial, oral o asistida. Estas opciones pueden ser elegidas por el paciente o utilizadas como medios de compensación o restricción al cumplimiento de los objetivos pactados con los pacientes. En casos de desnutrición severa con extrema gravedad que requiera ingreso hospitalario, antes que cualquier tipo de intervención nutricional es prioritario y urgente la reposición del equilibrio hidroelectrolítico y solo cuando esta situación se ha resuelto se debe iniciar el proceso de realimentación al nivel adecuado, inicialmente con soporte de fórmulas artificiales para posteriormente pasar a alimentación natural. 100 Tratamiento nutricional de la anorexia nerviosa Cuadro 9 101 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa A. Alimentación natural El objetivo final de la dieta es consolidar una alimentación sana, equilibrada y suficiente fortaleciendo hábitos, regulando el horario de las comidas, realizando un ejercicio moderados y procurando la integración alimentaria en el ámbito familiar y/o colectivo en grupos afines con un claro compromiso de cumplimiento por parte del paciente y el seguimiento por el nutricionista. En el cuadro nº 9 (en la página anterior) se hace referencia a los grupos de alimentos que constituyen la base de la dieta equilibrada y saludable y el consumo y frecuencia de los mismos. En el cuadro nº 10 se propone un modelo de reparto de comidas en una dieta básica sana, equilibrada y variada con arreglo a los hábitos y costumbres tradicionales de nuestra cultura mediterránea. Inicialmente, la dieta debe ser consensuada siempre que no se pretendan comportamientos aberrantes y desequilibrados. Debe procurarse que se ajuste a la dieta de casa o del hospital sin concesiones extraordinarias en alimentos, tiempo o actitudes, para aquellos alimentos que puedan ser inicialmente rechazados, hay que buscar elaboraciones culinarias que permitan su inclusión. Si la progresión dietética y los objetivos ponderales fracasan hay que individualizar y controlar. La dieta pasaría a ser pactada y ajustada a sus gustos evitando las que mas sacian. Para evitar la saciedad pueden limitarse los alimentos ricos en fibra (integrales, legumbres, frutos secos, verduras), grasas animales (mantequilla, nata, repostería, carnes grasas y embutidos), fritos rebozados y bebidas carbónicas. También pueden utilizarse en los 10 primeros días algún procinético del tipo de la domperidona (Motilium 10 ml cada 8 horas), cinitaprida (Cidine 1 sobre o comprimido cada 8 horas) o asociación de Cuadro 10 102 Tratamiento nutricional de la anorexia nerviosa clebopride con dimeticona en caso de meteorismo (Flatoril 1 cápsula o 5 ml cada 8 horas) que a su vez actuarían como antieméticos. Cuadro 11 103 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa En cuanto al uso de complementos artificiales de fórmula no somos partidarios por dos razones: no son mas que un aporte energético que puede ser suplido por alimentos caseros y pueden crear adicción y justificación para eludir otros alimentos. Somos más partidarios de sustituir estos productos que aportan de 100 a 150 Kcal por 100 ml por alimentos caseros más energéticos y proteicos (cuadro nº 11, en la página anterior). Para acelerar el vaciamiento gástrico y atenuar la sensación de plenitud postprandial o empacho, asociamos un procinético de los anteriormente referidos y en algunos casos prescribimos un anabolizante androstano, el estanozolol (Winstrol depot: una inyección i.m. cada dos semanas hasta un máximo de 3 inyecciones), buscando estimular el apetito y facilitar el anabolismo. También somos partidarios de asociar siempre un polivitamínico del tipo de Multicentrun o el Supradyn un comprimido al día durante dos meses. Estos productos cubren a la dosis indicada todos los requerimientos de minerales, vitaminas y oligoelementos de las IDR (ingesta diaria recomendada). El seguimiento y control evolutivo de los pacientes en régimen ambulatorio exige regularidad y sistematización de los parámetros nutricionales pactados así como revisión de la dieta y modificación de la misma con criterios de progresión (cuadro nº 12). Cuadro 12 B. Alimentación artificial enteral Se indica en casos de desnutrición severa y/o fracaso del programa de alimentación natural, siendo en ambos casos elemento de restricción al incumplimiento de lo pactado para toma de conciencia del enfermo (cuadro nº 13). Cuadro 13 104 Tratamiento nutricional de la anorexia nerviosa Si el estado clínico del paciente lo permite y el entorno familiar es favorable, la alimentación enteral oral puede seguirse a nivel domiciliario con un riguroso control y seguimiento para en caso de agravamiento o incumplimiento ingresar al paciente en el hospital. La nutrición enteral oral suele fracasar al comienzo por la incapacidad psicológica para aceptarla o a los 8-15 días porque quieren evitar el aumento de dieta y peso. Conviene dar un plazo de 7-15 días antes del ingreso hospitalario. Si el ingreso no permite una respuesta positiva, estaría indicada la alimentación enteral por sonda nasogástrica con estrecha vigilancia y solo por el fracaso de la administración oral o presencia de vómitos. En cualquier caso, la alimentación enteral oral debe establecerse por un período inicialmente corto de 7 días a manera de prueba para volver al menu natural o pasar a la NE completa por sonda. Las fórmulas deben ser poliméricas normoproteicas e isocalóricas, lo que se corresponde con las denominadas dietas standard. Si la alimentación es oral se eligen fórmulas saborizadas y si es por sonda es preferibles las de sabor neutro. (Se pueden consultar los productos comerciales en las Tablas de Composición de Alimentos en www.hsc.sas.junta-andalucia.es/nutricion). Una vez establecidos los requerimientos energéticos mínimos y las necesidades de agua, el total de la dieta debe fraccionarse en unas 6-8 tomas cada 2-3 horas, con descanso nocturno de unas 7-8 horas. El agua, aconsejable en forma infusión de manzanilla, se puede fraccionar proporcionalmente tras cada toma de dieta o mezclarla con ella. En casos graves donde el aporte inicial debe ser restringido se puede administrar el 50% de los requerimientos energéticos establecidos más el 75% del agua en infusión continua durante 12-24 horas a un flujo de 45-56 ml/hora, a los tres días aumentar al 75% de energía y 75% de agua y a los tres días siguientes administrar el 100% de dieta y agua. Otra opción consiste en administrar 8-10 tomas de 50 ml de dieta más 50 ml de agua cada 2 horas y aumentar en 50 ml cada 48 horas. En el inicio de la realimentación en pacientes muy deteriorados no se debe superar los 2 litros y monitorizar al enfermo con bioquímica y balances diarios para evitar vómitos, hiperhidratación y un falso aumento de peso. Cuando el peso se estabiliza, el total de la dieta se puede administrar en menos tomas buscando reducirlas a 5-6 al día para posteriormente pasar a la dieta natural. El paso de nutrición enteral por sonda a natural debe hacerse durante dos a tres semanas comenzando por administrar durante una semana la dieta enteral 105 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa a un 50% por sonda y un 50% oral. Si el peso pactado se mantiene se retira la sonda con el 100% de las tomas enterales por vía oral. Se continúa alternado tomas enterales con tomas culinarias hasta pasar a una alimentación natural completa. C. Nutrición parenteral total (NPT) Es excepcional y solo debe indicarse en casos de extrema gravedad e inviabilidad de la alimentación enteral completa. Su aplicación en la actualidad es exclusivamente hospitalaria. En caso de ser necesaria las fórmulas iniciales deben ser de una baja osmolaridad (mOsm/l < a 800) y no sobrepasar los dos litros los primeros días. El aumento de volumen y carga energética debe ser progresivo y con monitorización bioquímica. EDUCACIÓN NUTRICIONAL La educación nutricional es el eje de la aceptación de la terapia nutricional y del mantenimiento de una conducta alimentaria equilibrada y saludable. Debe tener siempre un componente individualizado. La educación nutricional es secundaria a la emergencia de la desnutrición grave que requiere hospitalización o alimentación artificial. Siempre que sea posible el programa educacional debe acometerse desde el primer momento. Su desarrollo debe realzarlo el mismo terapeuta o en su defecto el equipo encargado de la terapia nutricional. El programa debe basarse en los datos obtenidos de la historia relativos a los conceptos, conocimientos y actitudes higiénico-dietéticas y nutricionales. Al margen de las actuaciones realizadas en las sucesivas revisiones del plan dietético es aconsejable el desarrollo de un programa educacional reglado a nivel de grupos con intervención de otros pacientes e incluso de familiares. Todo ello planificado en el entorno de las actuaciones del equipo multidisciplinario que atiende a estos pacientes. El programa educacional debe ser participativo y adecuado al nivel cultural de los pacientes. A título de sugerencia se proponen temas a desarrollar en este programa educacional (cuadro nº 14). 106 Tratamiento nutricional de la anorexia nerviosa Cuadro 14 107 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa Bibliografía Camarero González E, Mijan de la Torre. Trastornos de la conducta alimentaria. En:Tratado de Nutrición Artificial. Ed. Aula Médica, 1988; II: 401-422. Comisión de Nutrición Clínica y Dietética del Hospital Clínico. Granada, 2002. Disponible en: www.hsc.sas.junta-andalucía.es/nutricion Gómez Enterría P y Martínez C. Trastornos del comportamiento alimentario del paciente con anorexia nerviosa. En: Manual de Recomendaciones Nutricionales al Alta Hospitalaria, cap. 13, Novartis ConsumerHealtth, 2001. Manual of Clinical Dietetics. The American Dietetic Association. 4ª edición 1992; 634-638. Nelson JK, Moxnesss KE, Jensen MD, Gastineau. Anorexia Nerviosa y Bulimia Nerviosa. En: Dietética y Nutrición. Manual de la Clínica Mayo. 7ªEdición.1996; 299-306. Schebendach J, Reichert-Anderson P. Nutrición en los trastornos de la Alimentación. En: Nutrición y Dietoterapia de Krause. Ed. McGraw-Hill Companies, 10ª Edición. 2001; 561-580, Toro Trallero J, Castro Fornieles J. Alteraciones psicopatológicas de la malnutrición. En: Nutrición Clínica: bases y fundamentos. Ediciones Doyma, 2000; 253-258. Zamarrón Cuesta I. Aspectos nutricionales y Dietéticos en la anorexia y bulimia nerviosas. En: Anorexia y Bulimia nerviosa. Ediciones Ergon 1994; 115-133. 108 TEMA 8 TRATAMIENTO PSICOFARMACOLÓGICO DE LA ANOREXIA NERVIOSA Ana Ortiz Viana, José Guerrero Velázquez, Ester Idini, Isabel Beltrán Velasco, Francisco Rincón Cenera y Ana Benito Duarte INTRODUCCIÓN El tratamiento del paciente con anorexia nerviosa ha de ser personalizado, planificado y pactado, cuyo fin último sea conseguir un estado nutricional óptimo y la aceptación de la imagen corporal. Debe ser un equipo multidisciplinario el que se encargue de dicho tratamiento, integrado por médicos de atención primaria, dietistas, psiquiatras, psicólogos, etc. Tendremos que seguir un modelo integrado cuyos objetivos son: 1. La recuperación ponderal y corrección de las posibles complicaciones orgánicas. 2. La rehabilitación nutricional y recuperación de las pautas normales de alimentación. 3. El estudio y corrección de los posibles problemas psicológicos, familiares, sociales y conductuales que presenta cada enfermo. Antes de iniciar el tratamiento debemos tener claro una serie de presupuestos que nos ayudarán a conseguir los mejores resultados; iniciar un tratamiento precozmente mejorará el pronóstico; enfocar el tratamiento hacia los objetivos antes señalados; una recuperación ponderal no significa una curación aunque sí se ha demostrado que algunas alteraciones psicopatológicas que presenta el paciente con anorexia nerviosa están relacionadas con la desnutrición, de ahí que uno de los objetivos del tratamiento sea la recupera- Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa ción ponderal; la elección terapéutica se hará en función de las características personales de cada paciente; no hay que olvidar que no sólo se ha de tratar al paciente sino que ha de existir un abordaje familiar; y sólo podemos hablar de resolución del trastorno de la conducta alimentaria tras realizar un seguimiento a largo plazo. Tras conocer la situación clínica de cada paciente y sus características personales, se elegirá el tipo de tratamiento. Siempre que sea posible se deberá aplicar en régimen ambulatorio y sólo se decidirá la hospitalización en las siguientes situaciones: 1. Estados de desnutrición severa con una pérdida de más del 30% del peso adecuado a la altura o IMC<17, que no haya respondido al tratamiento ambulatorio en un período de tiempo razonable. 2. Complicaciones médicas graves como infecciones recurrentes... 3. Abuso incontrolado de laxantes y diuréticos que provocan graves alteraciones del equilibrio hidroelectrolítico. 4. Comorbilidad psiquiátrica: sintomatología depresiva grave con ansiedad intensa, ideación autolítica, abuso de alcohol u otras drogas, trastornos de la personalidad importantes. 5. Dinámica familiar disfuncional o crisis familiar grave. 6. Ausencia de colaboración y rechazo del tratamiento. 7. Fracaso del tratamiento ambulatorio. El tratamiento ambulatorio conlleva unas pautas dietéticas dirigidas a la recuperación ponderal, así como un tratamiento psicológico individual, familiar o grupal y un tratamiento farmacológico. Entre los métodos psicoterapéuticos utilizados están los de orientación analítica, psicoanálisis ortodoxo, técnicas de modificación de conducta, psicoterapia de orientación cognitivo-conductual, grupos de autoayuda. De todos ellos, los diferentes autores están de acuerdo en que el mejor tratamiento psicoterápico es el tratamiento cognitivo-conductual. Con respecto a los fármacos se han utilizado orexígenos, neurolépticos, ansiolíticos, antidepresivos, llegando incluso a las sales de litio. Sin duda alguna el mejor marco terapéutico es el hospital de día. Permite un tratamiento psicológico intensivo, un mayor control de las alteraciones conductuales de estos pacientes, tanto las conductas alimentarias como las generales, y una ruptura con su entorno. A continuación detallaremos los distintos tipos de tratamiento de la anorexia nerviosa, se presentan resumidos en la tabla 1. 110 Tratamiento psicofarmacológico de la anorexia nerviosa TRATAMIENTO FARMACOLÓGICO No existe un tratamiento psicofarmacológico específico para la anorexia nerviosa, por lo tanto no se debe usar como único tratamiento ni de forma sistemática. La medicación psicotropa se ha de utilizar para la prevención de las recaídas en pacientes que han recuperado peso o para el tratamiento de los trastornos asociados a la anorexia nerviosa como la depresión o problemas obsesivo-compulsivos. a) Neurolépticos Fueron de los primeros fármacos que se utilizaron en el tratamiento de la anorexia nerviosa. Sin embargo, hay que considerar (con los de tipo fenotiacínico), dadas las características de estos pacientes, sus efectos secundarios, fundamentalmente la hipotensión ortostática, la disminución del umbral convulsivo y la hiperprolactinemia, que provoca alteraciones en el ciclo menstrual incluso cuando el peso de los pacientes está en el rango de la normalidad. Entre los fármacos que forman parte de este grupo está la clorpromazina, primer fármaco utilizado en el tratamiento de la anorexia nerviosa. Se utiliza a dosis de inicio de 10 mg e incrementando hasta 50-100 mg/día, la dosis máxima no ha de superar los 300 mg y se deberá usar durante periodos breves. Esta sustancia es especialmente eficaz para los pacientes anoréxicos con problemas obsesivo-compulsivos graves. Al inicio del uso de estos fármacos se recomendó también el empleo de pimocide y sulpiride, pues se pensó que el origen de los principales síntomas de la anorexia nerviosa era un exceso en la actividad dopaminérgica, pero en la actualidad se ha abandonado su uso por su escaso valor terapéutico. Actualmente, se debe prescribir este tipo de fármacos en casos en los que predominen síntomas de ansiedad importante e inquietud psicomotora que dificulte el tratamiento en un marco terapéutico adecuado. En los casos con alteraciones en el esquema corporal que adquieran un carácter psicótico, así como pacientes crónicos aparentemente intratables pueden estar también indicado el uso de neurolépticos. Entre los nuevos neurolépticos, los denominados atípicos, con un menor riesgo de producir efectos secundarios, se ha utilizado la olanzapina a dosis de 10-15 mg/día. Son pocos los estudios que se han realizado con este fármaco aunque se han publicado casos aislados con una importante mejoría. 111 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa b) Antidepresivos No existe ningún estudio controlado que muestre claramente la eficacia del uso de los antidepresivos en el tratamiento de la anorexia nerviosa, a pesar de esto, los autores recomiendan su utilización. Gracias a las observaciones de algunos autores se ha encontrado una relación entre los trastornos afectivos y esta enfermedad, de ahí la justificación de su uso. Con frecuencia se presentan síntomas depresivos en los pacientes anoréxicos, incluso algunos estudios avalan una mayor incidencia de asociación familiar de trastornos afectivos en estos pacientes. También se ha comprobado que gran parte de los síntomas psicopatológicos que presentan los pacientes han mejorado al conseguir un peso ajustado a su edad y estatura. Entre los antidepresivos utilizados existen dos grupos fundamentales: los inhibidores selectivos de la recaptación de serotonina (ISRS) y los tricíclicos. El principal criterio de selección son los efectos secundarios. Dentro del grupo de los ISRSs, el más usado en la anorexia nerviosa es la fluoxetina a dosis de 40-80 mg/día (60 mg/día se utiliza para el control de las conductas bulímicas), también se utiliza la fluvoxamina a dosis de 100-200 mg/día, durante 12 semanas. En el caso de la fluoxetina es importante vigilar que no interfiera en el incremento de peso ya que entre sus efectos secundarios se encuentran la anorexia y la hiperactividad. Los mecanismos fisiopatológicos que se han propuesto para explicar la pérdida de peso que puede producir la fluoxetina son la disminución en el umbral de saciedad y un desplazamiento isocalórico en las preferencias alimentarias de los pacientes desde los hidratos de carbono a las proteínas. Hay otros estudios que han comprobado que en pacientes ingresados, tras ser dados de alta con un peso saludable, se les administró fluoxetina que mostró su utilidad para mantener dicho peso durante el seguimiento ambulatorio. Los autores plantean que este fármaco podría ser útil para, en régimen ambulatorio, reducir la obesidad, depresión, ansiedad y, consecuentemente, el número de recaídas. En el segundo grupo mencionado, el de los antidepresivos tricíclicos, se encuentra la clorimipramina a dosis progresivas hasta 150-300 mg/día, imipramina hasta 150-300 mg/día y la amitriptilina, entre otros, a dosis de hasta 150-300 mg/día, durante 12-16 semanas y con lenta retirada. Los efectos secundarios a tener en cuenta en este grupo de fármacos son, la hipotensión y la taquicardia por lo que habrá que extremar las precauciones cuando se administren a pacientes anoréxicos con un peso por debajo del peso mínimo normal. 112 Tratamiento psicofarmacológico de la anorexia nerviosa c) Benzodiacepinas Es muy frecuente encontrar en este tipo de pacientes ansiedad, debido a la presión a la que se ven sometidos por el ambiente que les rodea para que ganen peso y el temor a que esto mismo se produzca. Es, siempre, preferible evitar el uso de las benzodiacepinas por el riesgo de desarrollar dependencia y tolerabilidad. Entre las benzodiacepinas recomendadas está el loracepam. Para reducir la ansiedad anticipatoria en relación con la ingesta de alimentos se deberá administrar una dosis de 0,25-0,50 mg una hora antes de las comidas. Tab1a 1. Tratamiento de la anorexia nerviosa Tipo de tratamiento Elementos clave Medidas Indicaciones Tratamiento médico Recuperación del peso Peso (ambulatorio: semanalmente; ingresado: diariamente) Rehidratación y corrección de electrólitos séricos Electrólitos séricos Refuerzos positivos del aumento de peso Prevención de respuesta de atracones y uso de purgantes Peso (ambulatorio: semanalmente; ingresado: diariamente) Electrólitos séricos y amilasa sérica Al menos un 10% por debajo del peso normal para la edad y la talla Historia de vómitos, abuso de laxantes, restricción grave de sólidos y líquidos Bajo peso Terapia cognitiva Racionalización de creencias, evaluación de pensamientos automaticos, comprobación de hipótesis prospectivas, exploración de supuestos subyacentes Evaluación de cogniciones distorsioAlteración en la manera de nadas (p. ej., pensamiento todo o experimentar el propio peso y la nada) sentirse gordo, autovaloración silueta corporales; negación de centrada únicamente en la imagen la gravedad de un peso corporal corporal, sentido intenso de ineficacia bajo; implacable persecución de salvo en la pérdida de peso la delgadez para controlar el entorno Terapia familiar Asesoramiento familiar o esquema de terapia basado en las necesidades de la familia concreta Análisis del funcionamiento de la familia, roles e interacciones Terapia conductual Farmacoterapia Clorpromacina Forma líquida, empezando a dosis Hemograma completo, presión bajas, 10 mg tres veces al día, arterial tumbado y de pie para luego aumentarla gradualmente Debilidad, aumento del tamaño de las glándulas parótidas, cicatrices en el dorso de las manos, aspecto demacrado, desvanecimientos Si el paciente vive con la familia, es indispensable algún tipo de asesoramiento o terapia familiar Pacientes hospitalizados con ideas delirantes graves, hiperactivos Ciproheptadina Forma líquida, comenzar con 4 mg dos veces al día y aumentar hasta 8 mg tres veces al día si es necesario Hemograma completo con plaquetas Fluoxetina Preferible utilizarla después de recuperar peso dada su tendencia a inducir activación Hemograma completo, observación del sueño total y de la actividad Conductas obsesivo-compulsivas graves relacionadas o sin relación con los trastornos de la conducta alimentaria, depresión grave Clomipramina Es necesario comenzar con dosis muy bajas debido a los efectos secundarios de hipotensión; preferible usarla después de recuperar peso Hemograma completo, presión arterial tumbado y de pie, electrocardiograma Conductas obsesivo-compulsivas graves Antidepresivos tricíclicos Es necesario comenzar con dosis muy bajas debido a los efectos secundarios de hipotensión; preferible usarlos después de recuperar peso Hemograma completo, presión arterial tumbado y de pie, electrocardiograma Depresión grave Tomada de Talbott JA. En: Tratado de Psiquiatría, 3ª edición 113 Paciente anoréxico muy hiperactivo que no realiza atracones ni purgas Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa d) Orexígenos La ciproheptadina es un fármaco con acción antihistamínica, antiserotoninérgica y anticolinérgica. Produce aumento del apetito, así como sedación. Se administra a dosis de 8-12 mg/día repartidas entre las tres comidas o en una única toma nocturna. Se debe utilizar en la anorexia nerviosa de tipo restrictivo, aunque algunos autores no están de acuerdo en su utilización pues en la anorexia nerviosa no hay, al menos en las primeras fases de la enfermedad, una pérdida del apetito. En algunos estudios se ha comprobado también un efecto antidepresivo que hace más interesante su uso. e) Otros fármacos Las sales de litio se deben administrar si existe un trastorno bipolar de base, teniendo que ajustar la dosis de litio en función de la litemia. Su uso en la anorexia nerviosa se estableció porque se pensaba que mejorarían el estado de ánimo del paciente y, consecuentemente, mejoraría la ganancia de peso. Este fármaco debe utilizarse con cuidado pues puede afectar la función renal. Si tenemos en cuenta que estos pacientes abusan de los laxantes y diuréticos, la utilización de litio conllevaría un importante riesgo de producir graves alteraciones hidroelectrolíticas. Se ha sugerido también el uso de antagonistas de los péptidos opiáceos como la naloxona y la naltrexona. Esta sugerencia se basa en la teoría de que los péptidos opiáceos están relacionados con la regulación del apetito. Sin embargo, no existen suficientes estudios que demuestren la conveniencia y beneficio de su utilización por lo que ésta no es muy común. La domperidona, metoclopramida y la cisaprida facilitan el vaciamiento gástrico, aumentan la motilidad gastrointestinal y disminuyen la sensación de hinchazón abdominal que afecta en ocasiones a estos pacientes. ABORDAJE PSICOLÓGICO Tratamiento cognitivo-conductual En principio no hay que olvidar que conseguir cambios en la conducta utilizando la psicoterapia, en pacientes ya afectados de extrema delgadez, es muy difícil, ya que ese mismo bajo peso produce alteraciones psicopatológicas que sólo mejoran cuando se produce la recuperación ponderal. El tratamiento cognitivo-conductual se trata de una psicoterapia propuesta por Beck para la depresión a finales de los años setenta. La técnica se basa 114 Tratamiento psicofarmacológico de la anorexia nerviosa en corregir las conductas anómalas que presentan sobre los hábitos alimentarios, etc., utilizando técnicas conductistas como autorregistros, análisis funcional de la conducta, y modificar, a través de la reestructuración cognitiva, errores cognitivos que presentan frente a la comida, imagen corporal, peso y autoestima que, a su vez, se basa en estos últimos aspectos. Lo más conveniente es que se inicie desde el principio del tratamiento con el objetivo de evitar que la enfermedad progrese y se agrave, asegurando un mejor pronóstico. Hay que reestablecer las pautas de comida normales para corregir las secuelas de la malnutrición que perpetúa un mal comportamiento alimentario y prevenir, de este modo, la hospitalización. Esta técnica se puede utilizar tanto en régimen hospitalario como ambulatorio. Dentro de los métodos conductistas para conseguir el cambio en los hábitos alimentarios está el control sobre la ingesta de comida y todos los detalles que la rodean, la exposición creciente se utiliza para conseguir un aumento gradual en la ingesta. Se debe ajustar entre el médico y el paciente el peso que se ha de adquirir y mantener, evitar pesarlo diariamente por el riesgo de potenciar los aspectos obsesivos de los pacientes. El condicionamiento operante es otra técnica conductual que utiliza como material de trabajo los refuerzos positivos. Se ha de estudiar cada caso individualmente para valorar cuáles son los refuerzos positivos que van a obtener mayores resultados. Su objetivo fundamental es el de obtener incrementos en el peso, ya que ésta es una medida objetiva. Debemos evitar la relación estresante entre los cuidadores y la paciente que se produce cuando se está pendiente en todo momento de qué come y de qué manera. La técnica de prevención de respuesta, está enfocada para el tipo purgativo de la anorexia nerviosa. Consiste en observar durante dos o tres horas al paciente para evitar que vomite lo ingerido. La presencia, junto al paciente, durante todas esas horas persuade al mismo de provocarse el vómito, con el tiempo se consigue extinguir por completo esta conducta. Otras técnicas conductistas son aquellas dirigidas a ayudar al paciente a adquirir, de forma progresiva, una mayor confianza en sí mismo, técnicas de diversión para apartar al paciente de pensamientos y situaciones anómalas, etc. Para trabajar estas técnicas hay que tratar los aspectos cognitivos que subyacen a la enfermedad. Hay que hacer una evaluación cognitiva en la que se pide a la paciente que escriba sus pensamientos para poder detectar las distorsiones sobre la realidad, su imagen corporal, su peso y su forma de afrontar los problemas y acontecimientos vitales. Debido a las creencias erró115 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa neas sobre su peso e imagen corporal, mantienen unas conductas alimentarias inadecuadas y procesan la información que les llega con un sesgo cognitivo. Entre estas creencias está la idea de que la pérdida de peso les aliviará su malestar y su inseguridad. Buscar la delgadez es una forma de creer que ejercen un control sobre su mundo interno, así como sobre su mundo exterior. Resulta difícil pero necesario cambiar estos esquemas tan rígidos en los que se basan su autoestima. Entre las técnicas cognitivas que se utilizan en el tratamiento de la anorexia nerviosa están, entre otras, las siguientes: 1. Evaluación de pensamientos automáticos: son pensamientos que funcionan de forma refleja y no están sometidos a crítica por parte del paciente. 2. Estimular al paciente a imaginar situaciones y a formular pensamientos y emociones que se despiertan en él. 3. Reatribución: encontrar otras explicaciones que repartan de forma diferente la responsabilidad y culpa por las dificultades que se les presentan, dar otros argumentos hacia las creencias más negativas frente a los problemas. 4. Técnica de descentralización: con ella se pretende evaluar una idea desde otra perspectiva. 5. Reinterpretación de la distorsión de la imagen corporal: son varios los modos de conseguirlo, con técnicas de confrontación utilizando espejos, videos, etc., por retroacción externa utilizando a otros pacientes, etc. 6. Examinar e identificar los supuestos subyacentes que alteran la adaptación al medio y analizar su validez. 7. Racionalizar las creencias erróneas y retar éstas a través de ejercicios conductuales. 8. Utilizar la técnica de “qué pasaría si...”, propiciar que prueben sus hipótesis y explorar su utilidad en la vida real. Psicoterapia dinámica No es la psicoterapia más utilizada en la anorexia nerviosa e incluso las resistencias de estos pacientes pueden llegar a dificultar el proceso. El primer objetivo a alcanzar al inicio de la terapia es, sin lugar a dudas, la alianza terapéutica, sin ésta el tratamiento estará avocado al fracaso. Si el terapeuta, por su parte, empatiza con el paciente y trata de entender su punto de vista, 116 Tratamiento psicofarmacológico de la anorexia nerviosa toma gran interés en lo que éste piensa y siente, logrará que se sienta respetado y aumentará la confianza en su terapeuta mejorando la alianza con él. El psicoanálisis surgió como un método de terapia para las neurosis y terminó convirtiéndose en un método de investigación del funcionamiento del aparato psíquico. Está indicado para trastornos de tipo neurótico expresados en forma de síntomas físicos, afectivos o funcionales. Las posibilidades de curación dependen del diagnóstico psicodinámico del paciente. En esta terapia, el paciente recibe como única consigna, que comunique todo lo que le viene a la cabeza aunque crea que no tiene relevancia, que es irrespetuoso, que carece de sentido o incluso le cause ansiedad: esto es la asociación libre. El psicoanalista se sitúa habitualmente detrás del paciente y fuera de su campo visual, aunque los menos ortodoxos la pueden practicar y la practican cara a cara. Las sesiones, de aproximadamente una hora de duración, oscilan entre dos y cinco a la semana; a mayor frecuencia de éstas, más rápidamente se elaboran los conflictos. Se establece desde el principio el horario y los días, que no se modifican aunque el paciente no pueda acudir. En lo referente a la eficacia en general, los psicoanalistas aceptan un porcentaje de curaciones de aproximadamente el 55%. Ese porcentaje aumenta proporcionalmente al número y continuidad de las sesiones. El objetivo de esta terapia psicoanalítica, además de la desaparición de los síntomas, es el equilibrio adecuado entre las diversas instancias de la personalidad y el desarrollo de una vida satisfactoria para el paciente. Disminuye la angustia, núcleo de todo proceso neurótico. Como efectos adversos, podemos nombrar por ejemplo, que se cree una dependencia excesiva del psicoanalista, situaciones iatrogénicas a causa de una mala elaboración del proceso analítico: irse a los extremos, toma de decisiones antitéticas, etc.; reactivación de la sintomatología debido a inoportunas interpretaciones que provocan el paso a la conciencia de elementos del inconsciente que no pueden ser elaborados por el paciente. Psicoterapia de grupo de orientación psicoanalítica La psicoterapia de grupo es una forma de tratamiento psicológico en el que varias personas cuidadosamente seleccionadas, son reunidas para vivir una experiencia bajo la guía de un terapeuta entrenado, con el propósito de ayudarse unos a otros a efectuar un cambio en su personalidad. La motivación del paciente para el tratamiento, quizás sea el factor más importante de entre los que se indican para la necesidad de iniciar una psicoterapia de grupo. La 117 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa adquisición de un compromiso terapéutico es condición previa para poder iniciar una psicoterapia de grupo. Las posibles ventajas de la psicoterapia de grupo frente a la individual son por ejemplo: • Economía de tiempo para el terapeuta (puede atender a un número mayor de pacientes al mismo tiempo); • Potenciación de determinados fenómenos terapéuticos presentes en la psicoterapia individual, así como la aparición de otros específicos; • Menor esfuerzo económico para el paciente; • Economía emocional y de tiempo para el paciente. La selección ha de ser cuidadosa y debe realizarse en función de los objetivos, tipo de paciente y del tiempo disponible para la terapia. Los grupos pueden ser homogéneos dependiendo de la patología de los miembros seleccionados, las características sociodemográficas, los objetivos a alcanzar, etc. Asimismo, los grupos pueden ser abiertos o cerrados en función de si aceptan nuevos miembros una vez iniciada la experiencia. En general se consideran más eficaces los grupos cerrados, pero es una práctica frecuente, por necesidades de la realidad clínica, que los grupos sean semiabiertos de incorporación lenta, aunque en el ámbito hospitalario suelen adoptar la forma de grupos abiertos. El encuadre del grupo o setting suele reunir al menos los siguientes puntos: • Número de pacientes: entre 4 y 10. • Frecuencia de las sesiones: de 1 a 3 por semana. • Duración de las sesiones: de 1 a 2 horas. • Lugar donde se realizarán las sesiones. • Duración del tratamiento: de 1 a 3 años. • Asistencia: regular y puntual. Entre los efectos esperados serían los siguientes: • Universalización: cuando un paciente descubre que no es la única persona que padece un trastorno o que su problema es de otros también, deja de sentirse tan distinto. • Una mayor comprensión de uno mismo: los pacientes tienen la ocasión en el grupo, de ver cómo los otros le perciben. • Identificación y conductas de imitación: los pacientes en el seno del grupo, tienen la oportunidad de observar otros modos de enfrentar sus problemas, enfocándolos como creen que lo haría algún compañero de 118 Tratamiento psicofarmacológico de la anorexia nerviosa grupo o su terapeuta. Este modo de enfocarlo no siempre se realiza a nivel consciente, sino que se van identificando con los aspectos de unos y otros y de ésta manera van creando su propio y nuevo patrón de conducta. • La revalidación de la familia: la familia primaria está siempre presente en el grupo; los sucesos del grupo, la rivalidad de los hermanos-miembros, de los padres-terapeutas y las fantasías regresivas del grupo impulsan al paciente hacia su antigua vida en la familia. El paciente revalida así sus experiencias pasadas, produciéndose entonces la llamada experiencia emocional correctora, que acompañará al paciente en el futuro. • Generalización fuera del grupo: durante el proceso terapéutico, el paciente se ve alentado a confrontarse de forma distinta con situaciones o figuras temidas. Esta confrontación valida sus intuiciones y las capacidades que va adquiriendo progresivamente, no sólo cuando está en el grupo sino una vez que ya lo abandonó. • Factores existenciales: uno de los momentos claves para el cambio ocurre cuando el paciente es capaz de reconocer que la vida a veces es injusta, que debe vivir solo la vida, enfrentando los problemas básicos de ésta para hacerse responsable en última instancia de su existencia. Técnicas de terapia familiar y sistemática Una de las principales diferencias de los abordajes sistémicos con respecto al resto de orientaciones psicoterapéuticas es que centran sus objetivos terapéuticos directamente en la modificación de los patrones de interacción interpersonal. El desarrollo de los modelos sistémicos ha estado unido a la evolución de la terapia de familia. No obstante, en la actualidad, su ámbito de aplicación supera lo familiar para extenderse al tratamiento individual y de parejas. Aunque la teoría sistémica arranca del estudio y tratamiento de las familias, no hay que caer en el error de identificar terapia familiar con abordaje sistémico. Desde principios del siglo XX surgieron distintos acercamientos terapéuticos que incluían formas variadas de consejo matrimonial y orientación infantil que implicaban a otros miembros, además del afectado, en el tratamiento. Los inicios más cercanos de la terapia de familia, entendida como sistémica, hay que situarlos en los años 50, en concreto en la investigación de la comunicación entre el esquizofrénico y su familia. El concepto fundamental de 119 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa los modelos sistémicos es el sistema, que definimos como un conjunto de partes o elementos dinámicamente estructurados, cuya totalidad produce unas propiedades que son parcialmente independientes de las que poseen sus elementos por separado. Los objetivos de la terapia familiar son: • Cambiar el síntoma y el tipo de interacción familiar; • Que el paciente se perciba como agente de su propio cambio; • Que perciba el síntoma de otra forma diferente. Hay que tener en cuenta que la comida es una de las primeras experiencias de intercambio con la madre, es un objeto que se introduce en la relación, que el bebé puede aceptar o rechazar cuando está saciado, más allá del deseo de la madre. Sería uno de los momentos en los que el bebé dice ¡no!, ¡no quiero!, y la madre no puede hacer nada. Es un primer acto o esbozo de diferenciación madre-hijo que contribuirá al proceso de individuación relacional. La alimentación primaria se ve como una doble función, la nutricia o nutritiva y la normativa. La primera está en relación con el cuidado, proporcionar afecto y protección, alimentación, etc. Por el contrario, la función normativa ayuda a la adaptación del niño a la realidad, le indica lo que no puede hacer, lo que los padres no aceptan, trae pues, el desacuerdo. En las familias con trastornos de la conducta alimentaria, la necesidad de relacionarse entre sí es tan intensa que se hace a costa de la identidad, de la diferenciación. Se han descrito las características generales de este “tipo” de familias, como son el aglutinamiento, sobreprotección, rigidez y evitación de conflictos. En general, son familias de pacientes identificadas como anoréxicas restrictivas. - Aglutinamiento es el exceso de unión-fusión de los miembros de la familia. No Hay límites claros entre ellos, todo es de todos, hay una disminución de responsabilidades individuales. La familia, a su vez, describe estas características con orgullo, se consideran leales, sensibles, preocupados por el otro. Si el terapeuta lo cuestiona, es insolidario, individualista, egoísta. - Por sobreprotección entendemos aquellas actitudes parentales que impiden la exploración al paciente del mundo, de realizar tareas nuevas, de equivocarse, en aras de evitar riesgos y preocupaciones. - La rigidez se refiere a la capacidad de modificar conductas, transformaciones que toda familia debe llevar a cabo acorde a los cambios evolutivos. - La evitación de conflictos se muestra en estas familias como una aten120 Tratamiento psicofarmacológico de la anorexia nerviosa ción extrema a las necesidades de los otros, son amables, los vecinos perfectos, siempre preocupados por los demás. En la terapia el terapeuta a priori debe ser un explorador neutral, él debe saber que ninguna madre o padre quiere voluntariamente tener una hija anoréxica. Este razonamiento permite al terapeuta posicionarse en una actitud de escucha activa, comprensiva, con el sufrimiento de todos los miembros, lo cual abre la posibilidad de iniciar una relación que a larga permita que el terapeuta se convierta en una figura de apego en la que se pueda confiar. El terapeuta debe confirmar a cada miembro de la familia que se toma en cuenta su descripción del problema y de esa manera comprenderá que se le ha entendido y que es importante su visión. Posteriormente se inicia una etapa de la sesión en busca de aspectos relacionales del síntoma. Pasar de “ella no come, algo horrible no funciona en nuestra niña, ayúdenos” a “quién le da de comer, quién la obliga, quién se pone más triste cuando no come, etc.”, es decir, buscaremos aspectos relacionales del síntoma manteniendo una posición de no juicio, de neutralidad. Las preguntas circulares no son fáciles de hacer sin caer en acusaciones etiológicas o causales. Es muy importante que desde el comienzo el terapeuta haya conectado con aspectos relacionales intrafamiliares o extrafamiliares. Intervención psicosocial en la anorexia nerviosa Cuando hablamos de intervención psicosocial tenemos que especificar tres bloques fundamentalmente, la prevención primaria, la secundaria y la terciaria, siendo la primaria aquella entendida como la prevención que trata de impedir la incidencia de nuevos casos de anorexia nerviosa, y para ello, es importante la información sobre factores y conductas de riesgo, así como la intervención en la industria dietética, de la moda, en los medios de comunicación y en el ámbito familiar y educativo. La prevención secundaria, sin embargo, se hace necesaria cuando necesitamos diferenciar los trastornos de la alimentación de otros trastornos mentales u orgánicos, y nuestro objetivo es actuar sobre los síntomas y signos característicos de esa patología. Por último la prevención terciaria buscaría evitar recaídas en aquellas personas que se han recuperado de su trastorno alimentario y evitar la cronificación que puede llevar a la muerte. Una adecuada intervención psicosocial debería considerar la problemática existente y dar las adecuadas respuestas en los siguientes niveles: 1. Educación igualitaria. 121 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa 2. 3. 4. 5. 6. 7. 8. Centros educativos. Campañas de prevención y concienciación social. Las dietas. Los medios de comunicación. El deporte. La moda. La lectura. 1. Educación igualitaria El hecho de que la imagen corporal de la mujer esté sobrevalorada en nuestra sociedad es en parte consecuencia de la educación diferencial a la que inconscientemente se ven sometidos niños y adolescentes. Es habitual escuchar como las madres regañan a sus hijas si se manchan jugando, mientras que en los varones esto se suele justificar y asociar con la práctica de juegos más agresivos, por ejemplo. Como estrategias sería interesante reeducar a las futuras generaciones, haciendo ver a los padres la importancia de una educación igualitaria, evitando la educación sexista. 2. Centros educativos Aprender que existen fuentes diferentes de autoestima más gratificantes e inteligentes que la imagen corporal. No hay que olvidar que en la etapa de la pubertad, el individuo no tiene todavía configurada su identidad y el adolescente no soporta el anonimato, la mediocridad. Por tanto, y si no le es posible la identificación con un modelo positivo, adoptará el rol negativo como modelo de identidad, en este caso, el comportamiento alimentario patológico puede resultar un recurso y una llamada de atención. Siendo también una forma de autoafirmación a través de conductas cuyo control sólo depende de uno mismo. Es importante el detectar éstas conductas precozmente, mediante encuestas, grupos de discusión, entrevistas en profundidad en grupos de riesgo, etc. Para su modificación se han propuesto técnicas de rol-playing. Se ha propuesto asimismo la inclusión en libros de texto de apartados dirigidos a la prevención de estas conductas así como el reforzamiento continuado de las conductas saludables. Sería deseable que la Nutrición formarse parte de los planes de estudios. 3. Campañas de prevención y concienciación social Son importantes, y con ellas se pretende informar a padres, profesores y educadores, pero no solo desde la perspectiva de la enfermedad y su sintomatología sino desde el punto de vista de la necesidad de crear una 122 Tratamiento psicofarmacológico de la anorexia nerviosa autoestima adecuada y del abandono de ideas que nos llevan a concluir que la mujer actual debe ser físicamente perfecta. Así mismo, debería de existir control sobre la ingesta de los niños y adolescentes, que cada vez más comen fuera de casa, obligados por la actividad laboral de los padres. 4. Las dietas En principio, seguir una dieta debería ser considerado como un comportamiento saludable, consistente en llevar un cierto orden y régimen en las comidas y que tiene como objetivo mejorar el bienestar físico y la calidad de vida de la persona. Sin embargo, cuando la restricción controlada se convierte en abstención de la ingesta, traerá múltiples consecuencias negativas. Habrá por lo tanto que identificar y modificar estas conductas en población de riesgo. 5. Los medios de comunicación El culto a la delgadez, tan frecuente en las adolescentes de las sociedades desarrolladas, es alentado de forma abierta por los medios de comunicación. Habría que controlar la publicidad sobre determinados productos, sobre todo los etiquetados falsamente como “productos light”, así como utilizar otros modelos a seguir, reforzando el prestigio y la felicidad en otras áreas. 6. El deporte El deporte supervisado y adecuado para cada edad del desarrollo contribuye a una vida más sana, pero es importante que el deporte no sea exclusivamente una actividad dirigida a perder peso. Como estrategias debería hacerse más atractivo el hacer deporte, informando sobre los múltiples beneficios que lleva consigo. 7. La moda La moda debería promover estilos armoniosos con las características anatómicas de la mujer; las modelos tendrían que alcanzar un peso saludable y real, donde se advirtieran las diferencias entre el cuerpo masculino y el femenino y se positivasen; las tiendas y marcas de moda, deberían de utilizar otro tipo de criterios en su selección de personal. 8. Lectura La lectura es otro tema de intervención interesante. Está muy generalizada la utilización que llevan a cabo revistas dirigidas hacia el público femenino en general, de la estética y la corporalidad como reclamo publicitario. Esto, junto a los trucos de belleza, los ejercicios de mantenimiento y demás, parecen ser el sempiterno tema de estas publicaciones, que podrían considerar que las mujeres tienen otras inquietudes. 123 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa Bibliografía Kaplan H, Sadock B. Sinopsis de Psiquiatría. 8ª Edición. Editorial Médica Panamericana. Madrid, España. 1999. Vallejo-Ruiloba J. Introducción a la psicopatología y la psiquiatría. Barcelona. Ed. Masson.1998. CIE-10. Trastornos mentales y del comportamiento. Ed. Meditor. Madrid. 1992. García-Camba E. Avances en trastornos de la conducta alimentaria. Anorexia nerviosa, bulimia nerviosa, obesidad. Barcelona. Ed. Masson. 2001. Kaplan Allan S. Tratamientos psicológicos para la anorexia nerviosa: una revisión de estudios publicados. Canadian Journal of Psychiatry 2002; 47(3). 124 PARTE II BULIMIA NERVIOSA TEMA 9 CONCEPTO DE BULIMIA NERVIOSA. REVISIÓN HISTÓRICA Gabriela Lobo Tamer ETIMOLÓGIA La palabra bulimia procede de las palabras griegas bous (buey) y limos (hambre) y literalmente significa “hambre de buey” o “tener el apetito de un buey”. HISTORIA Probablemente la bulimia nerviosa (BN) se remonta a muchos siglos atrás, los atracones han sido practicados desde hace miles de años. En la antigüedad los individuos dependían básicamente de la caza masiva seguida de uno o dos días de comilona. Estos atracones permitían acumular tejido graso para compensar los períodos de carencia de alimentos. Por su parte los romanos se auto-inducían el vómito después de copiosos banquetes. En el siglo X, Aurelianus describió al “hambre mórbido” como un apetito feroz con deglución en ausencia de masticación seguido del vómito auto-provocado. En estos individuos, se observó la presencia de grandes glándulas parótidas y la existencia de caries. Estos signos, característicos de la Bulimia Nerviosa, son consecuencias médicas del vómito auto-inducido. El vómito fue utilizado como método de castigo y penitencia por las religiosas en la época feudal, por ejemplo Caterina de Siena (1380), expiraba sus culpas a través del vómito y del abuso de hierbas con acción diurética. Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa En sus orígenes la bulimia fue considerada como un desorden somático causado por humores fríos, parásitos intestinales, lesión cerebral o simplemente como una anormalidad congénita. A comienzos del siglo XIX los diccionarios médicos describen a la bulimia como la presencia de apetito voraz seguido de vómito propio de la histeria y del embarazo. Tiempo después la enfermedad fue aceptada como un desorden neurótico. En el año 1.979 la bulimia fue descripta por primera vez por el doctor Russell. En la actualidad está definida en el DSM-IV como la ingesta excesiva de alimentos en un corto período de tiempo, acompañada de una sensación de pérdida de control sobre dicha ingesta y de conductas compensatorias como el vómito auto-inducido, el abuso de diuréticos, laxantes, ejercicio físico, pastillas adelgazantes, etc. La BN resulta de una combinación de factores físicos, sociales y emocionales, que a pesar de los criterios diagnósticos y el conocimiento de la misma, se incrementa cada vez más, especialmente en los países desarrollados, donde España no deja de ser una excepción. En la actualidad la BN se presenta con mayor frecuencia que la Anorexia Nerviosa ya que el 75% de las pacientes con TCA la padecen. La BN empezó a considerarse como una “epidemia social” en la década de los 70 y se estima que prevalecerá en los años venideros. Es posible que en los años previos a la descripción de la enfermedad, no se diagnosticaba o se clasificaba erróneamente bajo el nombre de otra patología. También es posible que la descripción de los síntomas diera lugar a que los pacientes y sus familiares reconocieran a la enfermedad y así soliciten tratamiento de forma precoz. CONCEPTO La Bulimia nerviosa es una entidad que se manifiesta con episodios recurrentes de voracidad, a los que le siguen conductas de compensación inadecuadas como los vómitos autoprovocados, el consumo excesivo de laxantes, fármacos y diuréticos, periodos de ayuno y/o ejercicio intenso. Binge eating, se trata de episodios no controlados de ingestión compulsiva y desordenada de alimentos, con ausencia de conductas compensatorias purgativas, generalmente los pacientes que padecen esta enfermedad presentan además sobrepeso, normalmente afecta a personas de mediana edad, con mayor frecuencia del sexo femenino. Su prevalencia ha alcanzado en los últimos años un aumento importante, constituyendo el TCA más frecuente en Estados Unidos. 128 Concepto de bulimia nerviosa. Revisión histórica La BN resulta ser una entidad de difícil detección ya que no existe malnutrición, los pacientes que la padecen normalmente presentan normopeso e incluso suelen tender al sobrepeso. Normalmente los pacientes suelen practicar las técnicas de purgado en secreto, por lo que los familiares pueden tardar más tiempo en detectarla. Los signos que pueden facilitar el diagnóstico son: - Molestias gastrointestinales - Preocupación por el peso y la figura corporal - Cambios dentales (pérdida de esmalte dental) - Aumento de las glándulas salivales - Alteraciones dermatológicas - Abuso de fármacos (laxantes y diuréticos) - Alteraciones bioquímicas Los criterios de diagnóstico de la BN según el DSM-IV incluye: - Presencia de atracones recurrentes que se caracterizan por: a. ingesta excesiva de alimentos, en un corto periodo de tiempo, normalmente de alto valor calórico b. sentido de pérdida del control sobre la ingesta o sensación de no poder dejar de comer. - Conductas de compensación inadecuadas y repetitivas para evitar la ganancia de peso (consumo excesivo de diuréticos, laxantes, vómitos auto-inducidos, periodos de ayuno, actividad física intensa). - Los atracones y las conductas de compensación suelen ocurrir al menos dos veces por semana durante un periodo de tres meses. - La autoevaluación está sumamente influida y determinada por el peso y la imagen corporal. - La alteración no aparece exclusivamente en el transcurso de la anorexia nerviosa. Se distinguen dos subtipos de BN: - Tipo Purgativo: durante el episodio de Bulimia Nerviosa el individuo se provoca regularmente el vómito o usa laxantes y diuréticos, que mediante sus efectos químicos, contribuyen a vaciar el contenido intestinal. - Tipo no Purgativo: durante el episodio la persona emplea otras conductas compensatorias inapropiadas, como el ejercicio intenso, el ayuno, etc., para reducir la absorción calórica de las grandes cantidades ingeridas. 129 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa La mayoría de las personas que tienen trastornos alimentarios comparten ciertos rasgos de personalidad y desarrollan rituales anormales de alimentación como un medio para manejar el estrés y la ansiedad. A menudo, los rasgos de personalidad pueden incluir, entre otros, los siguientes: - Baja autoestima. - Sentimiento de desesperación. - Miedo a engordar. Las personas que sufren bulimia (y el trastorno de atracones compulsivos) típicamente consumen enormes cantidades de comida de una vez, en general comida «basura», para reducir el estrés y aliviar la ansiedad. Sin embargo, después de comer de forma compulsiva, se sienten culpables y deprimidas. - La purgación ofrece un alivio, pero es sólo temporal. - Los individuos que tienen bulimia normalmente son impulsivos y tienden a participar en comportamientos de alto riesgo tales como el abuso de alcohol y drogas. Modelo cognitivo de Mc Pherson La falta de autocontrol de la dieta que aparece en la paciente bulímica se relaciona con una necesidad extrema de autocontrol de estas personas en determinadas áreas (rendimiento escolar, control corporal, etc). La creencia o supuesto básico sería del tipo: «El peso y la imagen corporal son fundamentales para la autovaloración y la aceptación social» (Tabla 1). Con esta creencia se interrelacionarían una serie de distorsiones cognitivas, entre las que destacan: 1) Pensamiento dicotómico (Polarización): Divide la realidad en categorías extremas y opuestas sin grados intermedios; por ejemplo «Gordo frente a flaco». 2) Personalización: Relaciona los acontecimientos con la propia conducta o como referidos a si misma sin base real, por ejemplo en una chica que se aísla socialmente, cree: «Me rechazan por mi aspecto». 3) Sobreestimación de la imagen corporal: Se perciben más grueso de lo que son. 4) Autovaloración global y generalizada: Se estiman y valoran globalmente en comparación con entandares sociales extremos, por ejemplo «Si no tengo el cuerpo de una modelo no valgo nada». El descontrol de la ingesta y la restricción de la dieta que se producen en forma de ciclos se relacionaría con las anteriores distorsiones cognitivas que interaccionarían con las necesidades biológicas de hambre en conflicto, pro130 Concepto de bulimia nerviosa. Revisión histórica duciéndose esos descontroles y la vuelta a los intentos de control restringiendo la dieta. Además, como estas personas carecen de mejores estrategias de afrontamiento, tanto la necesidad de hambre como otras fuentes de estrés actuarían como señales predictoras de amenaza produciendo un estado de ansiedad que actuaría como «distracción cognitiva» y como «refuerzo negativo» reduciendo la ansiedad. El mecanismo del vómito autoinducido respondería al mismo proceso descrito. Síntomas - El peso corporal suele ser normal o más bajo (se ve a sí mismo con sobrepeso). - Episodios repetidos de comer en exceso (consumo rápido de cantidades excesivas de comida en un período relativamente corto, por lo general en secreto), junto con el temor de no poder parar de comer durante los episodios de excesos. - Autoprovocarse el vómito (normalmente en secreto). - Ejercicio excesivo o ayunar. - Costumbres o rituales alimentarios peculiares. - Uso inadecuado de laxantes, diuréticos u otros catárticos. - Ausencia o irregularidad de la menstruación. - Ansiedad. - Sentimientos de desaliento relacionados con la insatisfacción consigo mismos y con la apariencia de su cuerpo. - Depresión. - Preocupación por los alimentos, el peso y la forma del cuerpo. - Cicatrices en la parte posterior de los dedos debido al proceso de autoprovocarse el vómito. 131 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa Tabla 1. Modelo cognitivo de la bulimia HISTORIA PSICOEVOLUTIVA DE DESARROLLO (1) Desarrollo psicosexual Nuevas tareas de rol Valores culturales sobre la imagen y el cuerpo VULNERABILIDAD PERSONAL (2) Déficit en habilidades sociales Actitudes perfeccionistas Significados sobre peso/imagen/autovaloración SITUACIONES ACTUALES ACTIVADORAS (3) Estados de estrés agudos o crónicos de tipo social, anímico, etc. Sensación de hambre ANSIEDAD (4) ESTRATEGIAS DE AFRONTAMIENTO (5) Descontrol de la ingesta Uso de laxantes, vómitos auto-inducidos, etc EFECTOS-CONSECUENCIAS (6) Corto-plazo: Reducción de la ansiedad, distracción del estrés, control ilusorio. Largo plazo: Incremento del malestar, culpa, disforia, etc 132 Concepto de bulimia nerviosa. Revisión histórica Bibliografía Adami GF, Campostano A, Marinari GM, Ravera G, Scopinaro N. Night eating in obesity: a descriptive study. Nutrition, 2002;18(7-8):587-9. Laquatra I, Jarcik J, Spear B. Control ponderal y trastornos del consumo de alimentos. En: Nutrición y dietoterapia de Krause. 2000: 463–501. Kye SL. Pregnancy in women with eating disorders. Am J Psychiatry, 2002;159(7):1249-50. Julián Vinals R, Peláez Fernández MA, Ramírez Arrizabalaga R, de La Puente Muñoz ML. Consideraciones de la prevalencia en España de Trastornos de la conducta alimentaria. Aten Primaria, 2002 May 15;29(8):524. Kalarchian MA, Marcus MD, Wilson GT, Labouvie EW, Brolin RE, La Marca LB. Binge eating among gastric bypass patients at long-term follow-up. Obes Surg, 2002;12(2):270-5. Iglesias C, Gómez Candela C. Trastornos de la conducta alimentaria y obesidad. En: Fisiopatología aplicada a la nutrición. 2002: 277–297. Simmons JR, Smith GT, Hill KK. Validation of eating and dieting expectancy measures in two adolescent samples. Int J Eat Disord, 2002;31(4):46173. Leichner P. Disordered eating attitudes among Canadian teenagers. CMAJ, 2002; 166 (6): 707. Hay PJ, Bacaltchuk J. Extracts from “Clinical evidence”: Bulimia nervosa. BMJ, 2001; 323(7303):33-37. Jones J, Lawson M, Daneman D, Olmested M, Rodin G. Eating disorders in adolescent females with and without type I diabetes: cross sectional study. BMJ, 2000; 320: 1563–1566. Patton GC, Selzer R, Coffey C, Carlin JB, Wolfe R. Onset of adolescent eating disorders: population based cohort study over 3 years. BMJ, 1999; 318: 765–768 Reeves RS, McPherson RS, Nichaman MZ, Harrist RB, Foreyt JP, Goodrick GK. Nutrient intake of obese female binge eaters. J Am Diet Assoc, 2001;101(2):209-215. Waller D. Binge eating. BMJ, 2001; 322 (7282):343. Morgan JF, Reid F, Lacey H. The SCOFF questionnaire: assessment of a new screening tool for eating disorders. BMJ, 1999; 319: 1467–1468. Hetherington MM. Eating disorders: diagnosis, etiology, and prevention. Nutrition, 2000;16(7-8):547-551. 133 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa Jones J, Bennet S, Olmested MP, Lawson M, Rodin G. Disordered eating attitudes and behaviours in teenaged girls: a school-bases study. CMAJ, 2001; 165 (5): 547–552. 134 TEMA 10 BULIMIA NERVIOSA. EPIDEMIOLOGÍA Mª Teresa León Espinosa de los Monteros, Mª Dolores Castillo Sánchez, Rafael Ceballos Atienza, Fernando Cobo Martínez y Miguel Angel Gallo Vallejo. EPIDEMIOLOGÍA La bulimia nerviosa es un trastorno de la conducta nutricional caracterizado, como ya se ha comentado en el capítulo anterior, por la existencia de episodios compulsivos de ingesta incontrolada y exagerada de alimentos en periodos muy cortos de tiempo, junto con una conducta tendente a eliminar los efectos de esta ingesta calórica a través de la autoprovocación del vómito, del uso desmesurado de laxantes y diuréticos, del ayuno voluntario y del incremento en la actividad física. Los episodios compulsivos de ingesta de alimentos no pueden ser prevenidos ni parados una vez iniciados; la paciente tiene la sensación de una pérdida total de control sobre los mismos. Durante los episodios compulsivos de ingesta de nutrientes, el aporte calórico puede llegar hasta valores comprendidos entre 3.000kcal y 7.000 Kcal. Es una entidad clínica diferente de la anorexia nerviosa, aunque ciertas pacientes con anorexia también pueden presentar una conducta bulímica. Sin embargo, las pacientes puramente bulímicas no desarrollan nunca una restricción voluntaria y permanente de nutrientes que les lleve a un cuadro de malnutrición crónica. Tanto en la anorexia como en la bulimia existe una preocupación excesiva por el aspecto físico y la imagen, y la sobrevaloración de éstos como elemento decisivo para la autoestima es constante y relevante, ambos trastornos parecen ser los más frecuentes de los TCA, pero la gran mayoría de Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa pacientes exhiben ambos tipos de conductas (restrictivas y purgativas-bulímicas) en uno u otro momento de la enfermedad. En cuanto a la evolución, sabemos que los TCA son hoy el trastorno más frecuente de entre las enfermedades crónicas que afectan a mujeres entre 13 y 23 años. Desde el punto de vista de los costes económicos, la cantidad de complicaciones físicas, psiquiátricas y sociales que surgen durante su evolución ha hecho de estos trastornos un objetivo primordial de la asociación Psiquiátrica Americana, que publicó en 1993 una guía práctica para su abordaje (Practical Guideline for Eating disorders). La bulimia es una enfermedad que afecta fundamentalmente a adolescentes del sexo femenino, siendo más frecuente que la anorexia nerviosa. El diagnóstico es muchas veces difícil por la ocultación de los síntomas y aunque la prevalencia de esta enfermedad no está bien establecida, se estima que alrededor del 2-3% de la población femenina en la adolescencia y juventud está afectada, siendo superior a la de la anorexia nerviosa. La relación entre mujeres y varones es de 10:1, proporción por sexos similar a la de la anorexia nerviosa. Es una enfermedad que se inicia en la adolescencia, aunque puede pasar desapercibida y manifestarse claramente en los adultos jóvenes. Se presenta de forma preferente en adolescentes de clases con alto poder adquisitivo, aunque se ha descrito en todas las clases sociales. La incidencia se estima entre un 1 y 3% de los adolescentes. Diversos estudios han mostrado una tendencia creciente durante los últimos años. En nuestro país, un estudio realizado en Madrid mostró una incidencia del 1,25%, incidencia superior a la de la anorexia nerviosa, que fue estimada en un 0,3% para la misma población de jóvenes adolescentes. La tasa de mortalidad es de alrededor del 2,4%, mientras que en la AN oscila entre el 6 y el 10%. Los TCA son un problema grave y de consecuencias y evolución incierta. La hospitalización es relativamente frecuente y la mortalidad y la cronicidad de la enfermedad no es despreciable. La incidencia de intentos de suicidio entre estos pacientes es significativamente superior a la de la población general. Por otra parte, las dificultades en el tratamiento de este tipo de trastornos y la escasez de recursos, hace que la prevalencia de casos sea considerable. Al contrario que la Anorexia nerviosa, cuyo cuadro clínico fue descrito ya por Hipócrates, Soranos y Galeno, la Bulimia parece surgir en la sociedad moderna, contando con entidad propia desde hace dos décadas. A pesar de que podemos encontrar referencias históricas aisladas, no se empezaron a 136 Bulimia nerviosa. Epidemiología publicar trabajos de forma sistemática hasta los años ochenta, siendo uno de los principales estudios de este periodo el de Russell, que hizo en 1979 una descripción completa del cuadro proponiendo el término de “bulimia nerviosa” que es el actualmente aceptado. Se introdujo en los manuales diagnósticos (DSM-III) en 1980. Figura 1. Las pacientes con bulimia se provocan el vómito después de un atracón de alimentos. Tomado de: www.adolescentesxlavida.com.ar/anorexia_22.jpg Una de las preguntas más comúnmente formuladas y de difícil respuesta se refiere al aparente incremento en la incidencia de estos procesos en las últimas décadas. ¿Son los trastornos del comportamiento alimentario un problema nuevo o un problema viejo por el que se muestra ahora un especial interés?. Los diferentes cambios de las definiciones, clasificaciones, métodos diagnósticos, dinámica de los servicios sanitarios y de las poblaciones complican la comparación de las estimaciones en el tiempo y mantienen la incertidumbre de la evolución de estas enfermedades arrojando, además, importantes dudas sobre las causas o riesgos asociados a estos problemas de salud. Actualmente, se aprecia una mayor sensibilización de los servicios médicos, un aumento de la demanda asistencial en unidades específicas y una alarma social que reduce a lo exclusivamente alimentario otros cuadros psicopatológicos. Los estudios sobre Bulimia Nerviosa (BN) presentan prevalencias heterogéneas dependiendo del criterio de inclusión y de la forma de medir la alteración. Estimaciones de la prevalencia relativamente recientes a través de cuestionarios la cifran entre el 1 y el 3% de la población general. En una encuesta llevada acabo en 1998 en adolescentes italianas, se encontraron una prevalencia del 2,3% de bulimia nerviosa y un 0,2% de hiperingesta compulsiva. En Suiza, entre las adolescentes de 14 a 17 años se encontró una prevalencia de BN de 0,5%. Los primeros estudios epidemiológicos fueron los de Hawkins y Halmi en los años 80, en un inicio los resultados de las investigaciones epidemiológicas de este trastorno eran dispares según el país estudiado. Algunos estudios americanos referían que un 11-19% de mujeres jóvenes y más de un 5% de varones jóvenes presentaban historia de BN según criterios de DSM-III. En Inglaterra únicamente el 1,9% se podía diagnosticar de bulimia siguiendo los criterios de Russell, aunque los comportamientos bulímicos pudieran ser más elevados (atracones el 20,9%; vómitos el 2,9%; y laxantes 4,9%). Los prin137 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa cipales estudios epidemiológicos sobre bulimia concluyen que la prevalencia era más elevada en mujeres jóvenes. Si incluimos el trastorno por atracones, los resultados son variables. Gotestam encontraba en la población general noruega una prevalencia del 3,8% de TCA, de los que un 1,5% era trastorno por atracones frente al 0,7% de BN, el 0,3% de AN y el 1,3% de TCA no específico, siendo frecuente encontrar la existencia de nujeres que realizan atracones sin cumplir los criterios de bulimia. Hart detectó un 41% de mujeres trabajadoras y un 69% de mujeres universitarias que realizan atracones, frente al 1% de BN según criterios del DSM-III, en las trabajadoras y un 5% en las universitarias, valorando como posibles causas el estrés académico y el vivir fuera de casa. Otros estudios relacionan la existencia de atracones con la realización de dietas y la existencia de ansiedad y antecedentes de trastorno depresivo. Sin embargo, autores como Fombonne, que revisó todos los trabajos publicados hasta la fecha (1996), para valorar si había un aumento en la prevalencia, no encontró un aumento significativo de la misma de este trastorno del comportamiento alimentario, si bien pudiera ser que el mayor aumento ocurriera en los últimos años debido a un incremento en el número de los diagnósticos por un mayor conocimiento de esta patología por parte de los profesionales y a una más elevada tendencia de los pacientes a admitir el problema y consultar más, pudiendo dar la impresión de que el trastorno está aumentando. La prevalencia de la BN, usando criterios diagnósticos estrictos, ha sido estimada en un 2% en mujeres adolescentes y prácticamente nula en varones del mismo rango de edad. El síndrome completo es raro en varones, pero las conductas de purga y vómitos aparecen con relativa frecuencia en grupos específicos, como luchadores. Entre los fenómenos observados en los últimos años, se ha visto un incremento progresivo de la prevalencia de la bulimia (tasas según algunos autores de hasta el 8%), esta prevalencia es más difícil de estimar para esta patología, entre otras causas por el diagnóstico más tardío, se ha estimado como ya hemos referido entorno al 2-3% de las mujeres jóvenes en la mayoría de los países europeos, España entre ellos y además porque ambas enfermedades pertenecen a un “continuum”, con presentación clínica de ambas formas en una misma paciente a lo largo de la enfermedad. En un estudio reciente en Zaragoza, un 16,32% de las chicas de secundaria se sitúo por encima del punto de corte en el EAT-40 y un 4,51% cumplían criterios diagnósticos de anorexia o bulimia. 138 Bulimia nerviosa. Epidemiología En la actualidad se observa una muy alta prevalencia de actitudes anoréxicobulímicas, es decir, de cuadros clínicos que no cumpliendo claramente todos los criterios diagnósticos, si constituyen situaciones de riesgo evolutivo. Según estudios como el de Toro y cols., en España en torno a un 60% de jóvenes menores de 18 años ha llevado a cabo una dieta adelgazante alguna vez, y aproximadamente el 50% de dicha población se identifica idealmente con un patrón estético notablemente más delgado y estilizado que el suyo, expresando disconformidad con su imagen y rechazo parcial o total de su cuerpo. FACTORES DE RIESGO Existen diversos factores de riesgo, entre ellos unos de tipo personal: - Sexo: femenino, - Edad: adolescencia y preadolescencia - Práctica de determinados deportes: ballet, gimnasia - Hábitos alimentarios incorrectos - Baja autoestima, trastornos de la personalidad - Acontecimientos vitales estresantes los dos últimos años. Familiares: - Conflictividad familiar, sobreprotección, rigidez, antecedentes familiares de obesidad Sociales/socioculturales: - Conflictividad en la integración escolar o en las relaciones interpersonales - Mala información nutricional - Sobrevaloración del aspecto físico - Medios de comunicación actuales (publicidad abierta y subliminal), internet. Parece que los varones presentan más frecuentemente bulimia que anorexia nerviosa, aunque son todavía sobrepasados por las mujeres. La etapa de mayor prevalencia suele ser la adolescencia y primeros años de la juventud; suele comenzar generalmente en la adolescencia tardía. Se ha dicho que en niños preescolares la sobrealimentación en niños con problemas de autorregulación al comer predecirían comportamientos bulímicos, mientras que la selección de alimentos y los problemas digestivos predecirían comportamientos anoréxicos. En la pubertad, las jóvenes que experimentan más sentimientos negativos sobre su cuerpo tienen más riesgo de desarrollar dificulta139 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa des alimentarias, igualmente influirían en esta fase del desarrollo la preocupación de las madres por las dietas y la figura, el incremento del estrés académico y los trastornos afectivos propios de esta edad. Respecto al nivel socioeconómico se ha sugerido según algunos estudios, que la BN estaría más relacionada con niveles socioeconómicos más bajos, al contrario que la AN. Ciertamente, en la génesis tanto de la AN como la BN, la moda, la televisión, determinados juguetes y las revistas influyen en la adquisición de unos hábitos nutritivos que pueden llegar a ser suicidas. Pero responsabilizar exclusivamente a modas y a los medios de comunicación de estas graves enfermedades no sería del todo correcto y obviaría el papel que la familia ejerce en la educación de los hijos. Labay Matías, considera que existen varios factores que influyen en las familias españolas actuales y que modifican su funcionamiento. Algunos de ellos son el aumento de la renta familiar, el trabajo simultáneo de la madre y el padre, las largas jornadas laborales y las grandes distancias entre la vivienda y el trabajo o la escuela. La consecuencia fundamental es el escaso tiempo de convivencia entre padres e hijos, que los primeros tratan de compensar con bienes materiales. Erróneamente se puede pensar que las tareas de educación corresponde a la escuela y a sus profesionales. Sin embargo, las pautas de comportamiento de los hijos deben transmitirlas los padres. Cerca del 40% de los escolares españoles realizan el desayuno, el almuerzo y la merienda en el propio centro escolar, de esta forma la educación en la comida, en la adquisición de hábitos nutritivos racionales, ya no corresponde plenamente a los padres. Durante las vacaciones escolares, sobre todo en verano, muchos niños y adolescentes son enviados a campamentos, colonias o residencias, no solo en España sino también en otros países. Poco a poco todo ello lleva a que se vaya instaurando en la sociedad una nueva forma de educación de los hijos: la delegación de funciones de los padres en personas o Instituciones. La educación, la alimentación y los cuidados ya no dependen mayoritariamente de los progenitores, sino que en el mejor de los casos se comparten. La consecuencia fundamental de todo esto es la pérdida de autoridad de los padres; ya no son el punto de referencia para los hijos desde edades tempranas, porque están ausentes en buena parte de sus vidas. Al llegar la adolescencia, aparecen con toda su crudeza el distanciamiento y la lejanía entre unos y otros. De esta nueva dinámica familiar surgen modificaciones culinarias importantes. El escaso tiempo disponible para cocinar, la influencia de los medios audiovisuales, la progresiva uniformidad de la dieta europea, la utilización de los alimentos precocinados o la paulatina sustitución de la cena por el de140 Bulimia nerviosa. Epidemiología nominado “picoteo” tienen como consecuencia el abandono progresivo del modelo dietético tradicional de España y de otros países mediterráneos. El resultado de todo lo expuesto es que los niños pueden dejar de tener progresivamente unas pautas de comportamiento personales, sociales y alimentarias saludables. Y esto ayudado por modas y medios de comunicación, constituye un extraordinario medio de cultivo cuyo resultado es el aumento de patologías como la AN, la BN y la obesidad en la juventud española y en la de otros países desarrollados, son hipótesis que intentan explicar el aumento de estos trastornos. Los distintos trastornos de la conducta alimentaria presentan diferentes tasas de comorbilidad con uso y abuso de sustancias. La BN es la enfermedad en la que se han descrito mayor número de trastornos por abuso de sustancias, se han realizado diversos estudios sobre la relación entre estos trastornos, aunque generalmente con muestras pequeñas. La prevalencia del consumo entre bulímicas es variable de unos estudios a otros debido a las diferentes metodologías al realizar la investigación: selección y tamaño de muestra, criterios diagnósticos, cuestionarios que introducen sesgos, inclusión de pacientes con uso, abuso y dependencia de alcohol y la simultaneidad de ambos trastornos (AN y BN). Con respecto a la prevalencia, varios trabajos han encontrado que oscila entre un 25% y un 50% los individuos con bulimia que bebían una o varias veces a la semana o que había evidencia de un problema con las drogas. Los estudios con criterios más rigurosos encuentran que entre el 14 y el 50% de los individuos con bulimia cumplen criterios de dependencia de alcohol. En este sentido Fernández Corres y cols., en un estudio retrospectivo realizado en Álava, encontró que el 100% de las pacientes bulímicas consumían algún tipo de sustancias adictivas frente al 60% de las anoréxicas purgativas y el 34,61% de las anoréxicas restrictivas. En el estudio de Lacey, de una muestra de mujeres bulímicas con atracones de carbohidratos se obtuvo que el 96% de la muestra reconoció que era “adictivo”. Los episodios bulímicos fueron provocados por estrés emocional y un 94% de las pacientes explicaron que la comida fue usada por sus cualidades sedativas para amortiguar estados emocionales displacenteros, particularmente angustia y frustración. Además, alrededor de tres cuartas partes de la muestra reclamaban el uso de la comida como un desplazamiento de la soledad y el aburrimiento. Similares razones llevan al abuso de alcohol. Otra posible causa de la comorbilidad puede ser que la personalidad predisponga a padecer ambos trastornos. Sohlberg encontró que la impulsividad es el predictor más importante de mala evolución a largo plazo de los trastornos de la alimentación. 141 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa La multitud de escalas de personalidad utilizadas coinciden en definir a las bulímicas como personas impulsivas, con elevada sensibilidad interpersonal, baja autoestima y tendencia a tomar decisiones rápidas y a actuar de forma impredecible, poco meditada y en definitiva poco controlada. La impulsividad, ya sea considerada como una dimensión independiente o como incluida en los conceptos de búsqueda de novedades o extroversión, constituye el hallazgo diferenciador más consistente descrito en la bulimia nerviosa. La prevalencia de trastornos de la personalidad en pacientes bulímicas oscila entre un 21% y un 77%, observándose frecuentemente la existencia de dos o más trastornos de personalidad asociados. Principalmente el trastorno límite de la personalidad y el histriónico, son los asociados de forma más específica con la BN. La variabilidad existente podría deberse al hecho de que los criterios diagnósticos para la bulimia y el trastorno límite de la personalidad pueden superponerse parcialmente, o bien a la concurrencia de síntomas depresivos capaces de conducir a un diagnóstico sobredimensionado del trastorno límite de la personalidad. Autores como Zanarini y cols. han apoyado esta hipótesis, aportando datos acerca del alto grado de comorbilidad entre bulimia nerviosa y depresión. Sin embargo, otros estudios han demostrado que cuando la variable depresión se controla, los pacientes con trastornos alimentarios continúan mostrando una prevalencia altamente significativa de trastornos de la personalidad. Uno de los elementos más determinantes es la detección precoz y abordaje terapéutico inmediato en todos los TCA. Puede afirmarse que, cuanto más tiempo lleve un TCA evolucionando, más difícil va a ser su tratamiento y mayores probabilidades tendrá de cronificarse. Igualmente, el éxito o fracaso de una primera intervención terapéutica es de notable importancia en este sentido. Concluiremos, resaltando como los trastornos del comportamiento alimentario en general son uno de los principales problemas que afectan a las adolescentes, como demuestra el aumento de la incidencia y prevalencia de estos trastornos durante los últimos 30-50 años. Estos trastornos están generados por múltiples factores genéticos, biológicos, psicológicos, familiares, sociales y culturales. En nuestro mundo occidental el anhelo por adelgazar se ha convertido en un valor central de nuestra cultura, siendo ésta acusada intención de perder peso un importante factor de riesgo para el desarrollo de TCA, por ello en parte los TCA se podrían considerar trastornos asociados a la cultura. 142 Bulimia nerviosa. Epidemiología Bibliografía Ballabriga A, Carrascosa A. Trastornos de la conducta nutricional en la adolescencia. Anorexia y bulimia nerviosa. En: Ballabriga A, Carrascosa A. Nutrición en la infancia y adolescencia. Ed. Ergon S.A. 1998; 359374. Cotrufo P, Barretta V, Monteleone P, Maj M. Full-syndrome, Partial-syndrome and subclinical Eating Disorders: an epidemiological study of female students in Southern Italy. Acta Psyquiatr Sacand 1998; 98: 112-115. Diaz Marsá M, Carrasco Perera JL, Prieto López R, Sáiz Ruíz J. El papel de la personalidad en los trastornos de la conducta alimentaria. Actas Esp Psiquiatr 2000; 28 (8): 29-36. Fernández Corres B, Lalaguna B, Rodríguez C, González Pinto A. Comorbilidad de los trastornos de la conducta alimentaria y el abuso de sustancias. Disponible en: www.doyma.es/cgi-bin/wbdcgi.exe/doyma/mrevista.fulltext Fombonne E. Is bulimia nervosaincreasing in frequency? Int J Eat Disor 1996; 19 (3): 287-296. García de Amusquibar AM, Matusevich D, De la Parra I, Gutt S, Finkelsztein C. Abordaje de la etapa aguda de los trastornos de la conducta alimentaria. An Psiquiatría (Madrid) 2001; 17 (9):37-43. Labay Matías M. Trastornos de la conducta alimentaria y sus causas. No todo es cuestión de modas ni de medios. An Esp Pediatr 2000; 52:76-77. Lacey JH, Moureli E. Bulimia alcoholics: some features of a clinical subgroup. Br j of Addiction 1986; 81:389-93. Lázaro L. Trastornos del comportamiento alimentario. Epidemiología y factores socioculturales. JANO 1999; 56 (1298): 1-6. San Sebastián Cabasés J. Trastorno del Comportamiento alimentario (T.C.A.) (I). El Médico 2002; 2-8 febrero (815): 27-50. Schebendach J, Reichert –Anderson P. Nutrición en los trastornos de la alimentación. En: Kathleen Mahan L, Escott-Stump S. Nutrición y Dietoterapia de Krause. 10ª edición 2001; 561-580. Steinhausen HC, Winkler C, Meier M. Eating disorders in adolescence in a Swiss epidemiological study. Int J Eat Disord 1997; 22: 147-151. Vaz Leal FJ, Peñas Lledó EM, Guisado Macías JA, Ramos Fuentes MI, LópezIbor Aliño JJ. Psicopatología de la Bulimia Nerviosa: un modelo multidimensional. Actas Esp Psiquiatr 2001; 29 (6): 374-379. 143 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa Vega Alonso A T, Gil Costa M, Rasillo Rodríguez M A, Franco M, Ponce Ortega A, Red de Médicos Centinelas de Castilla y León. Trastornos de la conducta alimentaria. Un estudio descriptivo en Atención Primaria. An Psiquiatría 2001; 17 (8): 370-378. 144 TEMA 11 ETIOPATOGENIA DE LA BULIMIA NERVIOSA Mª Dolores Galicia García y Josefa Mª Aldana Espinal En las últimas décadas, la hipótesis multifactorial ha reemplazado a la de un único factor. Se considera una enfermedad biopsicosocial donde juegan un papel las características biológicas personales, factores psicológicos y factores medioambientales, tanto familiares como del entorno social externo a la familia. Se llegaría así a un empeño extremo en perder peso, que conlleva malnutrición y cambios mentales y fisiológicos que perpetúan la enfermedad. Tres tipos de factores influirían en la aparición y mantenimiento de la enfermedad: predisponentes, precipitantes y perpetuantes. La interacción de los factores predisponentes varía, los elementos de riesgo podrían ser muy distintos de los que inician o precipitan la patología, y éstos, por su parte, podrían diferir de los que la perpetúan. (Figura 1) FACTORES PREDISPONENTES 1. Factores individuales: Factores genéticos: Estudios en gemelos homocigotos muestran una concordancia para la bulimia nerviosa del 22,9%, y del 8,7% en dicigotos. Sin embargo, estas cifras no son muy diferentes a las encontradas en hermanos no gemelos, por lo que es difícil separar la vulnerabilidad genética de la familiar. Factores biológicos: Sexo femenino, edad, antecedentes de obesidad, menarquia con IMC >30 ó <10. También participa el sistema hormonal y los neurotransmisores, exis- Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa tiendo alteración en la sensación de hambre y saciedad provocadas por la actuación interactiva de todos los sistemas. Factores psicológicos: Sensación de desesperanza, temor a perder el control, una autoestima que depende mucho de la opinión de los demás y el estilo de pensamiento del todo o nada. Los antecedentes de abuso también serían importantes al provocar desesperanza e insatisfacción. Algunos autores encuentran un temperamento impulsivo en los pacientes con bulimia, así como una mayor frecuencia de desórdenes de la personalidad como personalidad histriónica y trastorno límite. Este vínculo entre el trastorno límite de la personalidad y la bulimia aumentaría el riesgo por los problemas relacionados con la separación e individuación y la vinculación de la autoestima con los fenómenos externos. 2. Factores familiares: Se ha encontrado relación con antecedentes de alteraciones del comportamiento alimentario en familiares de estos pacientes, tales como la pica, avidez por la comida, excesiva ingesta u obesidad; aunque su mecanismo es incierto. También pueden predisponer los trastornos afectivos de los padres, como la depresión, o la dependencia alcohólica de alguno de ellos, así como ciertos patrones familiares: excesiva dependencia materno-filial, madre dominante, rígida e impulsiva con patrones de intolerancia y sobreprotección unidos a pasividad paterna. Algunos autores observaron mayor frecuencia de patología alimentaria, mayor preocupación por la dieta de sus hijos y mayor insatisfacción familiar en las madres de adolescentes con bulimia que en las de aquellos sin este problema. También parecen contribuir los patrones familiares particulares que desalientan la independencia, así como la existencia de una relación distante y conflictiva entre los padres. 3. Factores culturales: Existe un prejuicio muy importante contra la obesidad, al tiempo que se idealiza la esbeltez. Modas con patrones femeninos desposeídos de parte de los caracteres biológicos normales, modificación de los patrones femeninos y deseo de aceptación social podrían influir en la etiopatogenia de esta enfermedad, pero no hay que olvidar que cuadros similares a la bulimia ya estaban descritos en el Talmud, 500 a de J.C. 146 Etiopatogenia de la bulimia nerviosa FACTORES PRECIPITANTES - Insatisfacción con el peso y la figura corporal. - Persistencia de actitudes y comportamientos alimentarios restrictivos, inadecuados y carenciales, pero que mejoran la autoestima, que desembocan en malnutrición. - Planes dietéticos incorrectamente pautados llevados a cabo previamente. FACTORES PERPETUANTES El hambre produce cambios fisiológicos y de la conducta: alteración de la situación anímica, de los contenidos mentales, de la actividad física y sexual y del comportamiento alimentario. A esto podría contribuir el déficit de zinc. La malnutrición, por sus efectos sobre la psique, y el organismo en general, sería un factor básico en la perpetuación de la enfermedad. En la bulimia, los episodios reiterados de desorden alimentario y uso de laxantes podrían afectar a los niveles de serotonina, e igualmente explicaría los bajos valores de 5-hidroxiindol en líquido cefalorraquídeo, el ascenso de la 5-HT plaquetaria y la menor respuesta de la prolactina a los serotoninérgicos. La 5HT provocaría saciedad, sobre todo respecto a la regulación de la ingesta de hidratos de carbono, el déficit central de 5-HT perpetuaría el ciclo de apetito voraz-empleo de laxantes tan propio de esta enfermedad. 147 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa Figura 1. Etiopatogenia multifactorial de la bulimia nerviosa. Biológicos / genéticos Mujer y adolescencia Antecedentes de obesidad Personales/ psicológicos Familiares Culturales Personalidad de todo o nada Antecedentes de TCA Patrones femeninos Personalidad histriónica Preocupación por la Deseabilidad social dieta en la madre al Transtorno límite Depresión y alcoholismo IMC >30 o < 10 comenzar la menarquia Hermano afectado con Temperamento impulsivo bulimia Precipitantes Insatisfacción con el peso y la figura Comportamientos restrictivos y carenciales para mejorar la autoestima Planes dietéticos incorrectos Perpetuantes Efectos de la malnutrición sobre el psiquismo Efectos de la malnutrición sobre el organismo: alteración en la regulación de neurotransmisores y déficit de micronutrientes Modificado de P. Soria Valle. Medicine 1999. De los múltiples factores que contribuyen a la etiopatogenia de la bulimia, en el momento actual se cree que los más determinantes son los socioculturales. No solamente la sobrevaloración que del aspecto físico hace nuestra sociedad, con pérdida paralela de relevancia de otros valores, sino también la modificación de hábitos alimentarios, la pérdida de entidad de la familia como elemento contenedor y favorecedor de comunicación, la acción nociva de los medios de comunicación y, más recientemente, la excesiva y casi siempre mal hecha divulgación de esta problemática. A ello hay que añadir otro fenómeno social de “contagio”, basado en la rivalidad en cuanto al aspecto y la capacidad para adelgazar, así como la disposición de gran información acerca de dietas o formas de purga, lo que explicaría el elevado número de casos que comienzan su trastorno vomitando, al comprobar que resulta más fácil y menos penoso que soportar el sacrificio del hambre producido por la restricción, entrando en un patrón adictivo en relación a dicho comportamiento, desconociendo sus efectos nocivos. 148 Etiopatogenia de la bulimia nerviosa Sólo podremos entender la etiopatogenia de esta enfermedad como una interacción permanente de factores biológicos, genéticos, psicológicos u culturales. De todos ellos, la investigación deberá profundizar en los factores que, a igualdad de carga cultural, genética o biológica, llevan a algunas personas a la bulimia nerviosa y a otras no. 149 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa Bibliografía Vaz Leal FJ, Peñas Lledó EM, Guisado Macías JA, Ramos Fuentes MI, LópezIbor Aliño JJ. Psicopatología de la bulimia nerviosa: un modelo multidimensional. Actas Españolas de Psiquiatría 2001; 29(6):374-9. Soria Valle P. Abordaje nutricional de los trastornos del comportamiento alimentario. Medicine 1999; 7(112):5238-5245. Garfinkel PE. Trastornos de la alimentación. En: Kaplan HJ, Sacheck BJ, Editores. Tratado de Psiquiatría VI. 6ª Edición. Buenos Aires. Editorial Intermédica. 1997; 1287-1297. Protocolo de atención a pacientes con Trastornos del Comportamiento Alimentario (TCA) dirigido a Médicos de Atención Primaria. Ministerio de Sanidad y Consumo. 2000. Díaz Marsa M, Carrasco Perera JL, Prieto López R, Saiz Ruiz J. El papel de la personalidad en los trastornos del comportamiento alimentario. Actas Españolas de Psiquiatría 2000; 28(8):29-36 Levine RL. Endocrine aspects of esting disorders in adolescents. Adolesce Medicine 2002; 13(1):129-43. Wade TD, Bulik CM, Kendler KS. Investigation of quality of the parental relationship as a risk factor for subclinical bulimia nervosa. International Journal of Eating Disorders 2001; 30(4):389-340. 150 TEMA 12 CLÍNICA DE LA BULIMIA NERVIOSA Teresa Muros de Fuentes, Martin López de la Torre Casares, Gonzalo Piédrola Maroto, Rocío Romero Saldaña y Enrique Palacios Abizanda MANIFESTACIONES CLÍNICAS La Bulimia Nerviosa es descrita por Rusell en 1979 como un cuadro caracterizado por episodios de ingesta voraz y conductas de purga que considera vinculado a la anorexia nerviosa. Se trata de un síndrome caracterizado por la ingesta imperiosa de grandes cantidades de alimentos con sensación de descontrol, asociado a un deseo de adelgazamiento y a un hábito depresivo Un 25-35% de estas pacientes han presentado previamente anorexia nerviosa y pueden pasar de uno a otro diagnóstico a lo largo de su evolución. Al mismo tiempo se detectan numerosos pacientes que sin antecedentes de anorexia nerviosa presentan episódicamente atracones que no pueden controlar, luchan contra el miedo a ganar peso y vomitan o se purgan regularmente. Las pacientes bulímicas, presentan un modelo de alimentación anormal, con episodios recurrentes de ingesta voraz: atracones, en los que se ingiere una cantidad excesiva de alimentos en un corto espacio de tiempo, con pérdida de control sobre el acto de comer. Habitualmente, los atracones ocasionan conductas compensatorias para evitar la ganancia de peso. Según el tipo de esta conducta compensatoria, el DSM-IV, diferencia entre: - Bulimia de tipo purgativo: cuando se emplean vómitos, laxantes y diuréticos. - Bulimia de tipo no purgativo: cuando se utiliza la restricción dietética ó la hiperactividad para evitar la ganancia de peso. Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa Los atracones suelen efectuarlos en secreto y seleccionando los alimentos, con preferencia por los de alto contenido calórico como carbohidratos y grasas, que son los que normalmente restringen. Tras el episodio, la paciente bulímica se siente malhumorada, con tristeza y sentimientos de autocompasión, angustia y remordimiento, acompañados de un fuerte temor a la ganancia de peso, por lo que efectúa maniobras para eliminar las calorías ingeridas. La conducta más frecuente es el vómito, seguida del uso de laxantes, diuréticos o la realización de ejercicio físico. Suelen asociar los vómitos con los laxantes y/o el ejercicio físico. La alteración se perpetúa con cronificación de los ciclos atraconesvómitos autoinducidos, y en su evolución, se caracteriza por múltiples periodos de recaídas y remisiones. Entre los episodios bulímicos la alimentación puede ser normal, puede estar fuertemente restringida o en un constante ciclo de atracones y vómitos. Este trastorno tiene mayor incidencia en mujeres occidentales, se observa en un 2-5% de las adolescentes y mujeres jóvenes, con una edad de comienzo por lo general mayor que la de la anorexia nerviosa. En ocasiones, consultan en la edad adulta y muchas de ellas no acuden nunca al médico. Tiende a ser más frecuente en universitarias y en personas de nivel socio-económico medioalto. Se ha descrito una mayor incidencia de bulimia nerviosa en pacientes diagnosticadas de diabetes mellitus y síndrome de ovario poliquístico. Los pacientes anoréxicos y bulímicos comparten una serie de rasgos comunes como la preocupación persistente por el peso y la alteración en la percepción de la imagen corporal. Sin embargo, el peso en la paciente con Bulimia Nerviosa suele ser normal, o incluso presentar cierto grado de sobrepeso, existiendo en muchos casos el antecedente de obesidad en la infancia así como antecedentes familiares de obesidad. A pesar del peso, muchas veces normal, suelen presentar amenorrea ó alteraciones menstruales, de origen incierto. Figura 1. Bulimia nerviosa. Tomada de: www.milenio.com/Mediacenter/dry/2002/03/ Bulimia3_190.jpg 152 Clínica de la bulimia nerviosa MANIFESTACIONES PSIQUIÁTRICAS Alteraciones conductuales El paciente bulímico presenta en general una conducta desordenada, al principio con la alimentación, más adelante también en otros aspectos de su vida. El patrón de conducta relativo a la alimentación es imprevisible, al contrario que la anoréxica cuyo patrón de conducta alimentaria es ordenado y previsible. En el perfil de personalidad, son característicos la búsqueda de sensaciones, la impulsividad y la introversión. Estas pacientes manifiestan alta prevalencia de abuso de alcohol. En una serie de 114 pacientes con BN, la prevalencia de alcoholismo fue del 47%. Se ha descrito un subgrupo que constiuye una entidad propia, por su complejidad a la hora del tratamiento y su peor pronóstico. Se trata del denominado Bulimia multiimpulsiva, con conductas de abuso de alcohol, otras drogas, autoagresiones, intentos de suicidio, cleptomanía y promiscuidad sexual, acercándose en algunos casos al transtorno límite de la personalidad. Entre los familiares se han observado unos índices mayores de alcoholismo y consumo de drogas. Alteraciones cognitivas La paciente bulímica al igual que la anoréxica presenta pensamientos erróneos en relación a la comida, peso y figura. El rechazo a la posibilidad de ser obesas es una actitud común en ambas patologías. Sin embargo, a diferencia de lo que ocurre en la anorexia, suele estar preservada la conciencia de enfermedad, siendo consciente el paciente de lo anómalo de su conducta, aunque lo oculte por vergüenza o sentimientos de culpa, negándose en ocasiones a ser tratado. Se puede decir que en la anorexia son consecuentes las conductas con las cogniciones, «no quiero engordar, no como», mientras que en la bulímica no ocurre así, favoreciendo la aparición de sentimientos de fracaso y de impotencia que marcarán el carácter y la personalidad de estas enfermas. Trastornos afectivos Los trastornos de la afectividad son muy frecuentes en la bulimia nerviosa, encontrándose entre el 52%-83% de las pacientes. El índice de depresión mayor está entre el 38% y 63%. Además, en una alta proporción existe 153 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa historia familiar de depresión, con altos índices de depresión en familiares de 1º grado de pacientes bulímicos. Está abierta la discusión sobre si ésta depresión es primaria, o si se trata de una depresión secundaria al trastorno de la alimentación. Lo más habitual es que el síndrome depresivo sea posterior al cuadro de bulimia. Una vez instaurada, la depresión tiene una evolución paralela a la del trastorno de la conducta alimentaria y responde al tratamiento psicológico utilizado para éste último. De igual manera, los episodios bulímicos mejoran al usar fármacos antidepresivos, en concreto, los inhibidores de la recaptación de serotonina, habiéndose formulado una posible implicación de las alteraciones del metabolismo de la serotonina en la etiología de la bulimia nerviosa. Trastornos por ansiedad Del mismo modo que los trastornos de la afectividad, se han descrito altos índices de trastornos por ansiedad en las pacientes bulímicas ( 30-40%). El más frecuente es la fobia social, seguido por el trastorno de ansiedad generalizado y las crisis de pánico. Los episodios agudos de ingesta y vómitos están siempre acompañados de un estado emocional de tipo ansioso. Antes de la crisis de pérdida de autocontrol y en el preludio del atracón la paciente bulímica puede notar un sentimiento de excitación, tensión, angustia y un deseo irrefrenable por comer; estas pacientes reconocen a la ansiedad como la emoción que acompaña a la conducta de descontrol. También se han descrito trastornos bipolares entre las pacientes bulímicas. COMPLICACIONES MÉDICAS Las complicaciones órganicas, están en relación con los vómitos, siendo las más frecuentes: las alteraciones digestivas y los transtornos electrolíticos. Hay una sintomatología general que se puede presentar en la mayoría de las pacientes bulímicas, esta sintomatología es inespecífica y «a priori» no permite la identificación del trastorno por estos síntomas. La apatía, fatiga, irritabilidad y el cambio del ritmo del sueño, se pueden añadir a la pérdida del rendimiento laboral o escolar y al abandono del cuidado de la persona. Si exploráramos a las pacientes en estos primeros estadíos de la enfermedad ya podríamos apreciar la existencia de una ligera distensión 154 Clínica de la bulimia nerviosa abdominal con estreñimiento, hipertrofia de las glándulas parotídeas, pérdida del esmalte dental, edemas en extremidades y abrasiones en el dorso de las manos si es que las pacientes se provocan el vómito. Alteraciones digestivas Las complicaciones digestivas de la bulimia nerviosa son menores que las que cabría esperar de unas conductas alimentarias tan alteradas, ya hemos visto que las glándulas parotídeas y salivares pueden estar hipertrofiadas sin que esté determinada la causa. La esofagitis e incluso la perforación esofágica se han descrito en pacientes vomitadores. Estreñimiento, pancreatitis e hiperamilasemia. Dilatación gástrica aguda y más rara vez, rotura gástrica. Alteraciones hidroelectrolíticas Deshidratación y alcalosis metabólica hipoclorémica, presentando niveles altos de bicarbonato en plasma. Hipopotasemia, producida por un aumento de las pérdidas digestivas o por la utilización de diuréticos. Además, la contracción del volumen intravascular da lugar a un cuadro de hiperaldosteronismo que agrava la hipopotasemia. Las proteinas totales suelen ser normales, aunque también puede hallarse hipoproteinemia y los aminoácidos esenciales no suelen estar deficientes (a diferencia de otras formas de malnutrición) debido a la relativamente alta ingesta proteica de éstas pacientes. De forma ocasional se objetivan carencias en hierro, vitamina b12 o ácido fólico. Es frecuente que exista hipercolesterolemia leve, con elevación de las LDL, no conociéndose la etiología exacta de esta alteración. Alteraciones pulmonares y mediastínicos Los vómitos repetidos pueden condicionar la aparición de graves alteraciones mediastínicas, unas se presentarán de forma crónica: hernias o úlceras esofágicas por la frecuencia de los vómitos y el paso del contenido ácido del estómago hacia la boca. En ocasiones, se puede presentar de forma aguda, a causa de los esfuerzos para vomitar, un neumomediastino e incluso una rotura esofágica, ambos cuadros son de extrema gravedad. Alteraciones cardiovasculares Las complicaciones cardiovasculares más importantes en la bulimia ner155 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa viosa son las derivadas de la hipopotasemia que puede provocar importantes alteraciones del E.C.G y en casos extremos, parada cardíaca. También pueden aparecer bradicardia e hipotensión y más rara vez, arritmias y miocardiopatía. El prolapso de la válvula mitral también es más frecuente que en la población general. Aunque ocurre con mayor frecuencia en la anorexia nerviosa, también la bulimia puede cursar con anemia, leucopenia (neutropenia con linfocitosis relativa) y trombopenia, atribuidas a hipoplasia de la médula ósea, que se rellena con un mucopolisacárido gelatinoso. Alteraciones endocrinológicas Al igual que en la anorexia, la bulimia se caracteriza por notables alteraciones endocrinas. Las pacientes bulímicas pueden tener ciclos menstruales normales pero en un 50% de los casos presentan irregularidades menstruales o amenorrea. La fertilidad está alterada pero la concepción puede ocurrir. Se han descrito distintas complicaciones obstétricas incluyendo ganancia insuficiente de peso durante el embarazo, bajo peso al nacer y aumento del riesgo de aborto. Se han detectado tasas bajas de estradiol, progesterona, LH y FSH, con pérdida del patrón pulsátil normal de LH de la mujer adulta. Se ha logrado inducir la ovulación en estas mujeres con infusión de LHRH exógena, lo que indica que la causa básica es un trastorno hipotalámico. La secreción episódica de LH se puede restablecer al normalizar el peso, aunque en un tercio de los casos no se recupera. Los niveles de Prolactina son normales. A menudo tienen niveles elevados de cortisol y en el 50% de los pacientes hay una pérdida del ritmo circadiano e incluso falta de supresión tras 1 mg de Dexametasona. Se mantienen intactas las supresiones con dosis altas de Dexametasona y la respuesta a la hipoglucemia insulínica. La respuesta al CRF está disminuida, lo que se ha atribuido a los niveles elevados de cortisol plasmático. Los niveles plasmáticos de T4 y de TSH son normales; la T3 suele estar disminuida, y está aumentada la T3-reverse. Frecuentemente hay una respuesta retardada de TSH al estímulo con TRH. Con respecto a la hormona de crecimiento (GH ), los niveles son normales o altos y puede existir una respuesta anómala de GH tras el estímulo con TRH. 156 Clínica de la bulimia nerviosa Las alteraciones de la secreción de gonadotropinas, TSH, GH y cortisol sugieren la existencia de un defecto hipotalámico. Todas estas alteraciones se resuelven con la normalización del peso. Sin embargo, en algunas pacientes persisten la amenorrea y la falta de respuesta al clomifeno tras la normalización del peso, lo que sugiere que debe existir algún otro factor etiopatogénico desconocido. Alteraciones hormonales en la bulimia nerviosa FSH, LH, Estradiol y Progesterona Patrón Pulsátil de LH Cortisol Basal Ritmo circadiano de Cortisol Frenación con 1 mg DXT T3 Respuesta TSH a TRH GH basal Disminuidos Ausente Elevado Ausente Ausente Disminuida Retrasada Elevada Alteraciones dentales Ya hemos anotado anteriormente que el paso del contenido del estómago, rico en ácido clorhídrico, por la boca durante el vómito, actúa sobre el esmalte dental deteriorándolo; este signo igual que el de Rusell: erosiones en el dorso de las manos, son bastante específicos de una conducta vomitadora repetitiva y por tanto de gran valor en la detección de posibles bulímicas. Otras complicaciones que pueden presentar son: Alteraciones neurológicas (cambios inespecíficos, atrofia cortical). Alteraciones osteomusculares (osteopenia, miopatía). CRITERIOS DE GRAVEDAD Y DE INGRESO HOSPITALARIO Está indicado el ingreso hospitalario cuando exista: 1. Pérdida rápida de peso superior al 30% durante un periodo de 3 meses o Indice de Masa Corporal inferior a 17. 2. Transtorno metabólico grave: 157 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa • Hipopotasemia (< 2,5 mEq/L) a pesar de suplementos de potasio. • BUN > 30 mg /dl, con una función renal normal. • Bradicardia < 40 pulsaciones/minuto. • Temperatura< 36 grados C. • Presión arterial sistólica < 70 mm Hg. 3. Depresión grave o riesgo de suicidio. 4. Hiperfagia severa y purgas (con riesgo de aspiración). 5. Psicosis. 6. Fracaso del tratamiento ambulatorio ó abuso de laxantes y de diuréticos. 7. Complicaciones médicas graves. 8. Drogadicción. 9. Deterioro de la relación familiar. Mala colaboración de la familia. 158 Clínica de la bulimia nerviosa Bibliografía Ames-Frankel J, Devlin MJ, Walsh BT. Personality disorder diagnoses in patients with bulimia nervosa: clinical correlates and changes with treatment. J Clin Psychiatry 1992; 53; 90. Becker AE, Grinspoon SK, Kibanski A, Herzog DB. Eating disorders. N Eng J Med 1999; 340: 1092-1098. Castro J. Trastornos de la conducta alimentaria. Endocrinología 2000; 47: 165-170. De Cos A, Gómez Candela M. Alteraciones del Comportamiento Alimentario: Anorexia y Bulimia. En: Moreno Esteban B, Gargallo Fernández MA, López de la Tore Casares M . Diagnóstico y tratamiento en Enfermedades Metabólicas. Madrid. Díaz de Santos SA, 1997; 589-601. Fairburn C, Cooper P. The Clinical features of Bulimia Nerviosa. Brit J Psychiat 1984; 144: 238-246. Herzog DB, Keller MB, Lavori PW. The prevalence of personality disorders in 210 women with eating disorders. J Clin Psychiatry 1992; 53:147. Herzog DB, Karin M, Marmor K. Comorbidity and outcome in eating disorders. The psychiatric clinics of north america 1996; 9 (4): 843-858. Jimerson DC, Lesem MD, Kaye WH. Eating disorders and depression: Is there a serotonin connection?. Biol Psychiatry 1990; 28:443. Johnson GL, Humphries LL, Shirley PB, Mazzoleni A, Noonan JA. Mitral valve prolapse in patients with anorexia nervosa and bulimia. Arch Intern Med 1986; 146 (8): 1525-1529. Kasset JA, Gershon ES, Maxwell ME. Psychiatric disorders in the first-degree relatives of probands with bulimia nervosa. Am J Psychiatry 1989; 146: 1468. Keel P, Mitchell J. Outcome in Bulimia Nerviosa. Am J Psychiatry 1997; 154: 3 313-321. Rodriguez I, Garcia Lado I. Anorexia Nerviosa y Bulimia Nerviosa. En: Moreno Esteban, B. Manual del Residente en Endocrinoloía y Nutricióm. Madrid. Litofinter SA, 2001;1673-1697. Turón V. Trastornos de la alimentación: anorexia nerviosa, bulimia y obesidad. Barcelona. ED. Masson, 1997. Vitousek K, Manke F. Personality variables and disorders in anorexia nervosa and bulimia nervosa. J Abnorm Psychol 1994; 103:137. 159 TEMA 13 DIAGNÓSTICO DE LA BULIMIA NERVIOSA Ana Benito Duarte, Mª Teresa Puertas Ramírez, Francisco Rincón Cervera, Isabel Beltrán Velasco, Ana Ortiz Viana y Ester Idini CRITERIOS DIAGNÓSTICOS PARA LA BULIMIA NERVIOSA. DSM-IV (A.P.A.,1993) 1. Presencia de atracones recurrentes. Un atracón se caracteriza por: - Ingesta de alimentos en un corto espacio de tiempo (por ejemplo, en un periodo de dos horas) en cantidad superior a la que la mayoría de las personas ingerirían en un periodo de tiempo similar y en las mismas circunstancias. - Sensación de pérdida de control sobre la ingesta de alimento (por ejemplo, sensación de no poder parar de comer o no poder controlar el tipo o la cantidad de comida que se está ingiriendo). 2. Conductas compensatorias inapropiadas, de manera repetida, con el fin de no ganar peso; como son provocación del vómito, uso excesivo de laxantes, diuréticos, enemas u otros fármacos, ayuno y ejercicio excesivo. 3. Los atracones y las conductas compensatorias inapropiadas tienen lugar, como promedio, al menos dos veces a la semana durante un periodo de tres meses. 4. La autoevaluación está exageradamente influida por el peso y la silueta corporales. 5. La alteración no aparece exclusivamente en el transcurso de la anorexia nerviosa. Especificar tipo: Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa - Purgativo: durante el episodio de bulimia nerviosa, el individuo se provoca regularmente el vómito o usa laxantes o enemas en exceso. - No purgativo: durante el episodio de bulimia nerviosa, el individuo emplea otras conductas compensatorias inapropiadas, como el ayuno o el ejercicio intenso, pero no recurre regularmente a provocarse el vómito ni usa laxantes, diuréticos o enemas en exceso. CRITERIOS DIAGNÓSICOS PARA BULIMIA NERVIOSA EN LA CIE-10 1. Episodios frecuentes de hiperfagia (al menos dos veces a la semana durante un periodo de tres meses), en los que el paciente consume grandes cantidades de alimentos en periodos cortos de tiempo. 2. Preocupación persistente por la comida junto a un deseo intenso o un sentimiento de compulsión al comer. 3. El enfermo intenta contrarrestar la repercusión de los atracones en el peso mediante uno o más de los síntomas siguientes: - vómitos autoprovocados - abuso de laxantes - periodos de ayuno - consumo de fármacos tales como supresores del apetito, extractos tiroideos o diuréticos. Si la bulimia se presenta en un enfermo diabético, éste puede abandonar su tratamiento con insulina. 4. Autopercepción de estar demasiado obeso junto a ideas intrusivas de obesidad (a menudo conduciendo a un déficit de peso) Figura 1. Imagen de bulimia nerviosa. Tomada de: http:// www.paidopsiquiatria.com/anorexia/bulimia.gif BULIMIA NERVIOSA ATÍPICA Este término debe ser utilizado para los casos en los que faltan una o más de las características principales de la bulimia nerviosa, pero que por lo demás presentan un cuadro clínico bastante típico. Los enfermos tienen con frecuencia un peso normal o incluso superior a lo normal, pero presentan 162 Diagnóstico de la bulimia nerviosa episodios repetidos de ingesta excesiva seguidos de vómitos o purgas. No son raros síndromes parciales acompañados de síntomas depresivos (si estos síntomas satisfacen las pautas de un trastorno depresivo debe hacerse un doble diagnóstico). Incluye bulimia con peso normal. Una vez establecido el diagnóstico de trastorno de conducta alimentaria, deben realizarse las siguientes pruebas complementarias: - Hemograma - Bioquímica completa incluyendo pruebas renales, hepáticas y electrolitos - Pruebas de función tiroidea - Electrocardiograma - Radiografía de tórax. 163 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa Bibliografía Hales, Robert E, Yudofsky, Stuart C, Talbott, John A. DSM-IV. Tratado de Psiquiatría. 3ª Edición. Masson, 2000. DSM-IV. Manual diagnóstico y estadístico de los trastornos mentales. Masson, 1995. Kaplan, Harold I, Sadock, Benjamin J. Sinopsis de Psiquiatría. Panamericana, 8ª Edición. 1999. Vallejo Ruiloba, J. Introducción a la psicopatología y la psiquiatría. Masson, 5ª Edición. 2002. 164 TEMA 14 DIAGNÓSTICO DIFERENCIAL DE LA BULIMIA NERVIOSA Enrique Palacios Abizanda, Martín López de la Torre Casares, Teresa Muros de Fuentes, Gonzalo Piédrola Maroto y Rocío Romero Saldaña Generalmente la inducción del vómito o abuso de laxantes y diuréticos es ocultado por el paciente con bulimia nerviosa (BN). Este hecho plantea en primer lugar, el problema de descubrir su presencia, y una vez descubierta saber si el vómito o las alteraciones consecuencia de laxantes y diuréticos corresponden a una BN o son de otro origen. Su sospecha parte de encontrar otros signos de BN o de encontrar laxantes o diuréticos entre los enseres del paciente. No suele plantearse el diagnóstico diferencial con la diarrea porque no la refiere el paciente, y es incluso frecuente que se queje por el contrario de estreñimiento en el afán de que se le prescriban laxantes. Para descartar problemas asociados a AN o BN debería ser suficiente una buena historia clínica, exploración clínica y el apoyo en un estudio de laboratorio elemental, que podrá completarse según la orientación diagnóstica. En el caso de la BN es especialmente importante fijarnos en las lesiones erosivas de la boca y los callos producidos en la parte dorsal de las manos al inducir el vómito (Signo de Russell) y en el agrandamiento de parótidas. El estudio de laboratorio al menos debe incluir una analítica sanguínea con hemograma y VSG, electrolitos (K+,, Na+, Ca++, P), proteínas totales, creatinina, urea, glucemia, enzimas hepáticos, hormonas tiroideas; en orina un test de embarazo (si hay amenorrea), una analítica de orina con densidad de orina, y Rx torax. A este estudio común para la AN y para la BN, añadiremos para la BN una gasometría y determinación de Cl - en orina, que ayuda Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa en el descubrimiento y seguimiento de los vómitos inducidos o el abuso de laxantes o diuréticos, como a continuación veremos. Si la historia orienta a cualquier otra patología, se podrían añadir las pruebas necesarias con un buen criterio clínico. Alteraciones hidroelectrolíticas La propia sospecha de la existencia del vómito, abuso de laxantes o diuréticos inicia el camino para descubrirlo con la analítica pertinente. Cuando no hay certeza se debe hacer un estudio hidroelectrolítico, y las alteraciones del equilibrio hidroelectrolítico que aparecen pueden darnos la clave, obligando a un diagnóstico diferencial que nos compete realizar. Una gasometría y determinación de iones es prioritaria. 1. El vómito Una hipokalemia (K + <3,5 mEq/L) asociada a una alcalosis metabólica es muy orientativa de vómitos repetidos. La alcalosis metabólica consiste en un aumento de pH en sangre (>7,43) con un aumento de CO 3 H- (>26 mEq/ Ll). Existe un aumento de pCO2 compensador (0,7 mm Hg por cada 1 mEq/ L de CO3 H- ). En este cuadro el Cl- en orina se convierte en un aliado más útil que el Na + en orina para determinar la hipovolemia que ocurre por falta de líquidos (ya que el Na + ha de eliminarse en la orina con el CO 3H- sobrante, y es mayor de lo esperado para el grado de hipovolemia). Efectivamente los niveles especialmente bajos de Cl- en orina (<15 mEq/L, generalmente <25 mEq/L) apoyan el diagnóstico de alcalosis metabólica por vómitos, ya que a la pérdida de ácido se añade la de Cl- como ClH en el vómito. Como consecuencia de la hipovolemia por pérdida de líquidos se presentan elevados índices de Actividad de Renina y Aldosterona en plasma, si bien no hace falta medirlos habitualmente. Son muy raras otras situaciones que cursen con la presencia de hipokalemia, alcalosis metabólica y Cl- en orina bajos (adenoma velloso intestinal, fibrosis quística, y en raras ocasiones la diarrea crónica), que pueden requerir estudios más complicados (colonoscopia, por ejemplo). La ingesta de álcali exógeno (por ejemplo bicarbonato) es excepcional que produzca una alcalosis metabólica, a menos que exista una alteración renal que impida una eliminación adecuada de dicho álcali. Los vómitos crónicos de la BN que condicionan alcalosis metabólica se diferencia fácilmente de las alcalosis metabólicas por hipermineralcorticismo 166 Diagnóstico diferencial de la bulimia nerviosa secundario, (hiperaldosteronismo, S. de Cushing, abuso de diuréticos) porque en este último caso el Cl- en orina es superior a 15 mEq/L, y frecuentemente superior a 40 mEq/L. La existencia del vómito autoinducido puede corroborarse por la exploración previa (signos en manos o dientes). 2. Diuréticos Puede también aparecer una alcalosis metabólica en el caso de abuso de diuréticos, si bien el Cl - en orina puede ser normal o elevado (>15 mEq/L), siempre que el paciente se encuentra bajo el efecto del diurético. En este caso puede plantear problemas diagnósticos con los cuadros similares al hipermineralcorticismo, pero éstos suelen cursar con hipertensión arterial, salvo casos excepcionales que cursan con normotensión (S. De Bartter, alcalosis de realimentación). Cuando se deja de usar el diurético puede haber un periodo transitorio en que disminuya el Cl – en orina. 3. Laxantes El abuso de laxantes conduce igualmente a pérdida de líquido e iones + (K , CO3 H-). Por tanto puede aparecer hipovolemia (y secundariamente hiperaldosteronismo hiperreninémico), hipokalemia (K + <3 mEq/L),y acidosis metabólica por pérdida de CO3 H- (pH<7,3; CO3 H-<22 mEq/L). Existe una disminución de pCO2 compensadora (1,2 mmHg por cada 1 mEq/L de descenso del CO3 H-), por el contrario hay casos de abuso de laxantes en que puede aparecer una alcalosis metabólica (por la hipokalemia). En este caso la hipokalemia no se asocia a hiperkaliuria, ya que la baja disponibilidad de Na + intercambiable a nivel del túbulo renal impide el adecuado intercambio impulsado por la aldosterona. Si el laxante es magnesio puede haber hipermagnesemia. Ante cualquier sospecha se impone un análisis de las heces, que si son líquidas merecen mayor estudio. Puede determinarse en ellas la osmolaridad, K+, Na+, Mg++, y el GAP osmótico. GAP osmótico = Osmolaridad – 2 (K+ + Na+). Si el GAP osmótico es mayor de 100 mOsm/Kg indicaría la presencia de solutos no medidos, que pueden ser laxantes (Mg, sorbitol, lactulosa, aceites). Algunos laxantes pueden ser medidos en orina y otros en heces (la fenolftaleína vuelve las heces rojizas cuando se añade NaOH y el bisacodil las vuelve azulpúrpura). Algunos laxantes producen alteraciones colónicas que pueden ser descubiertas por colonoscopia (Melanosis Coli por antraquinonas), y rara vez 167 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa por radiología baritada (colon catártico, en el que hay una dilatación del intestino grueso con pérdida de haustras). DIAGNÓSTICO DIFERENCIAL DE LOS VÓMITOS AUTOINDUCIDOS Descubierta la presencia de vómitos o cuando éstos son confesados, aunque negando su autoinducción, nos planteamos si dichos vómitos corresponderán a otra patología. No es excepcional que tras una inducción repetida del vómito se adquiera una mayor facilidad para repetirlo posteriormente, lo que plantea diferenciarlo de la rumiación, que es una conducta adquirida (generalmente en niños con deficiencia intelectual) en que la comida recién ingerida, precedida o no de eructos, vuelve a la boca sin náuseas ni vómito, y sin un sabor desagradable o amargo, sin esfuerzo alguno, como volviendo del esófago directamente. Si la comida no es expulsada, y se vuelve a tragar, no estamos en realidad frente a una BN, sino frente a un hábito. Otra patología a descartar inicialmente es el reflujo gastroesofágico, que se presenta con pirosis, regurgitación (ésta vez de alimento con sabor amargo) y disfagia. Tampoco debería entrar en la catalogación de vómito. Cuando se trata de un vómito crónico verdadero la lista de causas a descartar es mayor. Las agruparemos en: - Causas tóxicas o medicamentosas: Son las primeras a descartar. Se impone repasar toda la medicación que tome el paciente (sobre todo los que se hayan introducido más recientemente) para cambiar aquellos medicamentos o tóxicos que puedan producir vómito. No se puede olvidar que algunos venenos también pueden ser la causa, y que una ingesta subrepticia de alcohol también. Muchos estigmas del alcoholismo (desnutrición, hipertrofia parotídea) pueden confundir con los de AN y BN. - Emesis gravídica: Por cuanto la emesis gravídica ocurre al principio de la gestación, más frecuentemente en primigrávidas jóvenes, no es raro que pueda confundirse si la paciente oculta su gestación. - Causas centrales: El aumento de presión intracraneal (tumor, hemorragia, infección) y el síndrome meníngeo cursan con cefaleas, nauseas y vómitos, y si la causa es infecciosa, con fiebre. Una minuciosa exploración clínica puede dar la clave (rigidez de nuca, alteraciones de pu168 Diagnóstico diferencial de la bulimia nerviosa pilas, signos neurológicos), aunque puede ser necesario una exploración de imagen (TAC, RNM) o el estudio de líquido cefalorraquídeo por punción lumbar para aclararlo. Las alteraciones del laberinto (generalmente con vértigo) y algunos cuadros de migraña se asocian también a vómitos, y pueden requerir una valoración otorrinolaringológica o neurológica. - Causas endocrinas, como la hipercalcemia, hipertiroidismo, diabetes mellitus y enfermedad de Addison. Hemos incluido entre la valoración imprescindible ante cualquier AN y BN la glucemia, calcemia corregida para proteinas, hormonas tiroideas, y cuando hay sospecha determinación de cortisol libre urinario, cortisol y ACTH. Hemos dedicado ya buena parte del tema del diagnóstico diferencial de la AN a describir estos cuadros. - Causas gastrointestinales: Nos referimos a la gastroparesia y la pseudoobstrucción, ya que las causas de obstrucción abdominal agudas son muy llamativas y rara vez se confunden con BN. 1. La gastroparesia puede demostrarse por un vaciado enlentecido en estudios radiológicos baritados o por estudios electrogastrográficos, puede ser secundaria a otras patologías sistémicas (diabetes mellitus, colagenosis, amiloidosis) o cirugía de estomago y vagotomía, que fácilmente se descartan por la historia clínica, exploración o analítica. Mayor problema plantea cuando la gastroparesia es secundaria a un síndrome paraneoplásico (páncreas) o cuando es idiopática (se puede asociar a síndrome viral). 2. La gastroparesia ha de ser diferenciada de una limitación de evacuación gástrica (ulcus, tumor), lo que suele requerir endoscopia. 3. La gastroenteritis eosinofílica se puede sospechar ante una historia de alergia o eosinofilia periférica. El hemograma pertenece a la rutina diagnóstica de la AN y BN 4. Entre los cuadros intestinales sin alteración gástrica merece señalar el síndrome de pseudo obstrucción crónico intestinal idiopático. 5. Los problemas biliares cursan con cólico biliar 6. Vómitos Idiopáticos: El síndrome del vomitador crónico o vómitos cíclicos cursa con ciclos de náuseas y vómitos que duran de horas a días separados por periodos de variable duración libres de síntomas, más frecuentes en niños, aunque también descritos en adultos. No es obligado que el vomitador crónico reúna todos los criterios de la BN. 169 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa 7. Causas funcionales: La valoración psiquiátrica ha de descartar otros orígenes más o menos larvados de vómitos. Algunos casos de vómitos en que no se encuentra el origen responde a tratamiento con antidepresivos a bajas dosis. La aparición aguda de vómitos (gastroenteritis aguda, obstrucción intestinal, meningitis aguda,) no debe confundir con la BN, cuyos vómitos son repetitivos y crónicos, y no se acompaña de la clínica tan llamativa como dichos cuadros agudos. 170 Diagnóstico diferencial de la bulimia nerviosa Bibliografía Labowitz J, Wald A. Factitious diarrhea and Munchausen’s syndrome. Up To Date 2002. Vilchez Joya R, López de la Torre Casares M, Céspedes Mas S, et al. Trastornos de conducta alimentaria. En: “Actualizaciones en Metabolismo y Nutrición Clínica”. Editores Médicos. Madrid 1993; 21-25. Rose BD. Unexplained metabolic alkalosis and hypokalemia: vomiting; diurectics; Gitelmann’s or Bartter’s syndrome. Up to date 2002. Talley NJ, Silverstein MD, Agreus L, et al. AGA technical review: Evaluation of dyspepsia. Gastroenterology 1998; 114: 582. 171 TEMA 15 TRATAMIENTO NUTRICIONAL DE LA BULIMIA NERVIOSA Gabriela Lobo Tamer INTRODUCCIÓN Dado que la bulimia nerviosa tiene múltiples causas, tanto la prevención como el tratamiento deberían ser multidisciplinarios y abordar sus aspectos individuales, físicos y psicológicos así como los familiares. Los OBJETIVOS DEL TRATAMIENTO serán los siguientes: • Desarrollar actitudes/creencias realistas acerca de la imagen corporal y el peso. • Establecer un patrón normal de peso. • Reducción del descontrol en la ingesta, vómitos y abusos de laxantes. • Mejorar el funcionamiento personal general. • Establecer la motivación para el tratamiento. Las personas con TCA y su familia son muy reacios al tratamiento. El tratamiento de la BN consiste en psicoterapia individual, grupal y/o familiar, junto con orientación nutricional. Según el estado de salud física del paciente, habrá mayor o menor control del comer y del ambiente total de la persona. Cuando el atiborramiento con comida y la purgación han conducido a un peligro físico extremo, la hospitalización médica o psiquiátrica será necesaria, con control estricto de las ingestas y conductas eliminatorias. A todos los niveles de cuidado, el tratamiento generalmente incluye altos niveles de estructura y un plan de tratamiento conductual basado en el peso del paciente y sus hábitos de comer. La psicoterapia y seguimiento médico a largo plazo son esenciales. Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa La psicoterapia se puede usar para evaluar y para aumentar la conciencia individual de los hábitos alimenticios. Además, puede modificar un pensamiento y actitud distorsionados, acerca de las calorías, el peso y la imagen del cuerpo. Este tipo de tratamiento también aliviará cualquier depresión subyacente. TRATAMIENTO NUTRICIONAL Debe ser individualizado, en función de las características de cada paciente, respetando en lo posible sus creencias y cultura. Como primera medida, se corregirá la alteración biológica que pueda presentar el paciente, con la incorporación y modificación progresiva de los hábitos alimentarios erróneos con el fin de lograr la normalización del peso en el caso de presentar alteraciones del mismo, el aporte de nutrientes y calorías se hará de forma progresiva. El paciente necesita ayuda especializada para reorganizar los hábitos alimentarios: un plan dietético concreto, los acuerdos sobre el total de calorías máximo para no subir de peso, etc. Plan nutricional La alimentación debe ser: • Variada, es decir incluir alimentos de todos los grupos e ir intercambiándolos a lo largo de la semana. • Equilibrada, guardar una proporción armoniosa entre los distintos principios nutritivos, con el aporte además de vitaminas, minerales y agua. • Suficiente, para cubrir a lo largo del día las necesidades nutricionales de los pacientes, en las primeras fases del tratamiento y de acuerdo al estado nutricional se comenzará con un aporte de calorías menor y se irán incorporando de forma progresiva hasta alcanzar un valor calórico normal. • Los alimentos se consumirán en varias tomas a lo largo del día para evitar los atracones y la sensación de hambre. • Atractiva, para aumentar el grado de satisfacción del paciente hacia las comidas y evitar el rechazo de las mismas. Es el momento indicado para incorporar nuevos alimentos en la dieta y realizar educación nutricional para favorecer la incorporación de hábitos saludables. Se incluirá en la dieta de forma progresiva los alimentos que al paciente le produzcan temor o rechazo además de los que aumentan su ansiedad. 174 Tratamiento nutricional de la bulimia nerviosa El registro de las tomas realizadas puede constituir una ayuda tanto para el paciente como para el profesional, y permite valorar el tratamiento y pautar medidas correctoras. Se incluirán los siguientes alimentos: • Leche: Entera o semidesnatada, sola o en preparaciones. • Carnes: Por su alto contenido en proteínas de alto valor biológico deben formar parte del plan nutricional para favorecer no sólo el aporte de las mismas sino también de otros nutrientes como vitaminas, minerales y grasas. Las carnes rojas (cerdo, cordero y ternera) se limitarán a 1 o 2 días por semana por su elevado contenido en colesterol y grasas saturadas. • Pescados: También constituyen una excelente fuente de proteínas, así como minerales tan importantes como el fósforo, calcio, selenio. Su consumo se recomienda en 4 o 5 veces a la semana, se tomará tanto pescado azul como blanco. • Huevos: Alimento con un aporte adecuado de proteínas, vitaminas, pero con elevado contenido en colesterol, por lo que se limitará su consumo a 2 o 3 por semana, mientras que la clara se puede ingerir con más frecuencia. • Verduras: Este grupo de alimentos aporta minerales y vitaminas esenciales para el normal funcionamiento del organismo, también constituyen una fuente excelente de fibra. • Frutas: Al igual que el grupo anterior, constituyen una fuente importante de vitaminas, minerales y fibra, se recomienda la ingesta diaria de al menos dos piezas. Debido a la variabilidad en el contenido de nutrientes se recomienda alterar el consumo de las frutas para un mejor aporte de los mismos. • Cereales y legumbres: Alimentos que se caracterizan por su elevado contenido en calorías por lo que los pacientes tienen tendencia a rechazarlos, su incorporación se hará de manera progresiva. Su consumo se debe extender a 5 o más veces por semana. • Aceites y grasas: Se utilizarán de preferencia para la elaboración de las comidas o para aliñar las mismas, grupo de alimentos en el que es esencial realizar una buena educación alimentaria. • Azúcares y dulces: Si bien forman parte de la alimentación cotidiana, se debe resaltar que su uso no debe reemplazar a ninguno de los alimentos citados anteriormente, y que el abuso de los mismos conducirá al aumento de la grasa corporal. 175 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa Bibliografía Laquatra I, Jarcik J, Spear B. Control pornderla y trastornos del consumo de alimentos. En: Nutrición y dietoterapia de Krause. 2000: 463–501. Julián Vinals R, Peláez Fernández MA, Ramírez Arrizabalaga R, de La Puente Muñoz ML. Consideraciones de la prevalencia en España de Trastornos de la conducta alimentaria. Aten Primaria, 2002 May 15;29(8):524. Kalarchian MA, Marcus MD, Wilson GT, Labouvie EW, Brolin RE, La Marca LB. Binge eating among gastric bypass patients at long-term follow-up. Obes Surg, 2002;12(2):270-5. Iglesias C, Gómez Candela C. Trastornos de la conducta alimentaria y obesidad. En: Fisiopatología aplicada a la nutrición. 2002: 277–97. Saldana Garcia C. Trastornos de la conducta alimentaria y obesidad. Nutr Hosp, 2002;17 Suppl 1:55-9. Powers PS, Santana CA. Eating disorders: a guide for the primary care physician. Prim Care, 2002;29(1):81-98. Gómez Enterría P, Fernández J, Valladares P. Trastornos del comportamiento del paciente con bulimia nerviosa. En: Manual de recomendaciones nutricionales al alta hospitalaria. 2001: 283–7 Camarero González E, Miján de la Torre A. Trastornos de la conducta alimentaria. En Tratado de nutrición artificial. Tomo II. 1998: 401–22. Hay PJ, Bacaltchuk J. Extracts from “Clinical evidence”: Bulimia nervosa. BMJ, 2001; 323(7303):33-7. Jones J, Lawson M, Daneman D, Olmested M, Rodin G. Eating disorders in adolescent females with and without type I diabetes: cross sectional study. BMJ, 2000; 320: 1563–6. Reeves RS, McPherson RS, Nichaman MZ, Harrist RB, Foreyt JP, Goodrick GK. Nutrient intake of obese female binge eaters. J Am Diet Assoc, 2001;101(2):209-15. Waller D. Binge eating. BMJ, 2001; 322 (7282):343. Morgan JF, Reid F, Lacey H. The SCOFF questionnaire: assessment of a new screening tool for eating disorders. BMJ, 1999; 319: 1467–8. Hetherington MM. Eating disorders: diagnosis, etiology, and prevention. Nutrition, 2000;16(7-8):547-51. Jones J, Bennet S, Olmested MP, Lawson M, Rodin G. Disordered eating attitudes and behaviours in teenaged girls: a school-bases study. CMAJ, 2001; 165 (5): 547–52. 176 Tratamiento nutricional de la bulimia nerviosa Miján de la Torre A, Velasco Vallejo JL. Nutrición y trastornos de la conducta alimentaria (TCA): anorexia y bulimia nerviosa. Nutr Hosp 1999; 14: 81s–91s. 177 TEMA 16 TRATAMIENTO PSICOFARMACOLÓGICO DE LA BULIMIA NERVIOSA Francisco Rincón Cenera, Mª Teresa Puertas Ramírez, Ana Mª Benito Duarte, Ana Mª Ortiz Viana, José Pablo Muñoz López y José Guerreo Velásquez INTRODUCCIÓN Se han producido importantes avances en el tratamiento de la bulimia nerviosa, por lo que en estos momentos es más asequible optimizar el tratamiento a cada paciente, ya que son múltiples las patologías que coexisten desembocando en una misma entidad psicopatológica. En la actualidad existe un amplio abanico de posibilidades terapéuticas que pueden ser utilizadas de forma individual o combinadas lo que permite, en caso de fallo terapéutico, modificar la actuación. En estos momentos es la terapia cognitivo-conductual la que tiene mayor relevancia, siendo incluso la monoterapia, suficiente en un alto porcentaje de casos. Bien es cierto que en casos graves no es suficiente siendo necesario combinar con otras terapias y/o aumentar la duración del tratamiento. Es necesario tener una visión global del paciente y por ello el enfoque que se utiliza actualmente es multidisciplinario contando con especialistas en nutrición, psicólogos, terapeutas ocupacionales, personal de enfermería y psiquiatras para conseguir una correcta educación nutricional, reestructuración de hábitos alimenticios, imagen corporal, estrategias para aplacar impulsos, reintegración en su ámbito social debido a que la comida y el peso suelen apartar a estos pacientes de las relaciones que mantenían, e incluso farmacoterapia de apoyo en las primeras fases del tratamiento. Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa Lo principal, y por lo cual la terapia cognitivo-conductual tiene mucho que aportar, es procurar cambios en creencias, conductas y emociones alteradas de estos enfermos; y la meta posterior tratar de que prevalezca en el tiempo este cambio, evitando que la psique de los pacientes continúe centrándose en comida, peso, silueta como objetivo de su vida y garantía de éxito social. Generalmente la terapia de los pacientes afectos de bulimia nerviosa se lleva a cabo de forma ambulatoria para favorecer que los cambios que se van adquiriendo en el transcurso de aquella enraícen en su ámbito social y no los encajonen como un episodio aislado, ya que el gran obstáculo a salvar es que la bulimia nerviosa es un trastorno que se alimenta en gran medida de las conexiones sociales. Es por esto que también es importante el apoyo de familiares y amigos para superar con éxito la enfermedad. Otro gran problema que se observa a la hora de abordar el tratamiento es la colaboración del paciente, el cual tiene internalizadas unas conductas que generalmente lleva años repitiendo y que elabora de manera que su creencia de avocación al éxito impide en gran medida la modificación de conductas. Vive la terapia como una afrenta a su propia personalidad y a la consecución de las metas que se ha propuesto. Con el tremendo impacto de los medios de comunicación que venden éxito como belleza asociada a delgadez, el paciente llega a pensar que el fin justifica los medios sin importar en exceso la repercusión que pueda tener tanto para su salud psíquica como física. Dificultad añadida comprende el sentimiento erróneo del paciente que relaciona nivel de autoestima con consecución de objetivos distorsionados, para ellos significan autocontrol y todo lo que salga de su rigurosa forma de encuadrar los actos provoca ansiedad por confusión y complicación. Visto desde su punto de vista, la terapia es una intromisión en la intimidad y por ello es difícil encontrar una buena adhesión a la terapia, propiciándose conductas de ocultamiento y engaño. Contra esto, informar sobre la posibilidad de ahondar en el conocimiento de uno mismo, mejorar su calidad de vida y reelaborar los factores que intervienen en mantener una buena autoestima, son armas que mejorarán la confianza en el equipo y la terapia. Dependiendo de la gravedad del cuadro, al paciente se le incluirá en distintos dispositivos, pudiendo necesitarse el ingreso involuntario con autorización judicial en casos de graves desarreglos metabólicos. HOSPITALIZACIÓN En el caso de la bulimia nerviosa es raro tener que recurrir a la hospita180 Tratamiento psicofarmacológico de la bulimia nerviosa lización pero ésta puede ser el inicio del cambio. Ahora bien, habrá que reestablecer su salud física, psíquica y sociabilidad y no quedarse centrado en uno sólo de estos puntos. De ahí que necesite tratamiento multidisciplinar, como ya hemos comentado. Tras cumplir estas prioridades podría plantearse la derivación y seguimiento por otros dispositivos que permitan más libertad a la paciente e integrarla de nuevo en un recuperado ambiente social. Objetivos: - Cuidado físico: especial mención a posibles complicaciones de su fisiología alterada; recuperación de peso a un nivel saludable. - Normalización de dieta: tanto en lugar, tiempo, periodicidad, cantidad... - Informar sobre nutrición y aproximar la comida como un acto social de relevancia. - Aportar datos sobre su padecimiento para mejor comprensión de sus síntomas y dar confianza. - Apoyar prácticas de ejercicio moderado para mejorar salud y control de peso. - Comprometerse a dar un giro a su relación familiar. - Informar sobre prevención de recaídas y los criterios que motivarían el reingreso. - Planificación de pautas a seguir tras el alta: métodos para preparar a la paciente a afrontar la vida real en la que va a encontrarse con situaciones de conflicto. La mayoría de los pacientes ingresan con gran sentimiento de culpa por haber desarrollado la enfermedad y producir sufrimiento en su entorno familiar. Con técnicas cognitivo-conductuales se trata de conseguir reestructuración cognitiva, entrenamiento en asertividad, manejo de ansiedad, intentando cambiar su modelo cognitivo por otro más funcional. Es importante señalar a estos pacientes que su problema radica, entre otros temas, en elegir un camino para solucionar los problemas ineficaz y peligroso, de aquí lo crucial de buscar respuestas alternativas para llegar a las metas que se han propuesto. El mejor enganche con estos pacientes es al que se llega a través de la información exhaustiva. Explicar adecuadamente las normas dentro del hospital para no incurrir en malentendidos aunque no debemos utilizar castigos. Es preciso formular un programa de contingencias a fin de no perder tiempo en discutir las calorías que debe tener cada comida o el peso que debe alcanzar, de tal forma que se fije como objetivo de mayor importancia el 181 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa incidir más profundamente en la psique de la paciente. Aunque siempre hay que contar con como vive el paciente el tratamiento, ya que para éste es algo impuesto que probablemente va a cambiar su “controlado” universo, por lo que es necesario que no sean unas normas rígidas y la terapia fluya en un ambiente lo más cercano a la confianza. Es necesario establecer un rango de peso que debe adquirir en su estancia hospitalaria y mantenerlo un tiempo determinado para conseguir el alta. Tambien resulta necesario concretar el peso de reingreso. Llegar al peso preestablecido no pasa por la hiperalimentación sino a través de una correcta dieta bien planificada e individualizada. Quizás no se deba pesar a diario para no incrementar aspectos obsesivos, sería suficiente con pesar tres veces a la semana para llevar un buen control ponderal. Sería de interés que los fines de semana pudieran tener contacto con sus allegados a fin de que no pierdan sus relaciones y puedan ir internalizándolos en su “nueva vida”. Solo en el caso de que no vayan cumpliendo los objetivos marcados deberán permanecer en el hospital. Los métodos que se utilizan para conseguir la rehabilitación nutricional deben ser inteligibles para el paciente a fin de conseguir la mayor adherencia a la terapia psicológica. Es necesario reforzar las conductas que queremos que se mantengan y así motivar un cambio. El miedo a engordar sigue muy presente en la mente del paciente, por ello debemos explicar que no se trata de volver obesos a estos pacientes, sino de colocar la comida en el lugar que le corresponde dentro de las actividades de su vida. Hay que indagar y sacar a la luz esos miedos para trabajar con ellos. No debe colocarse el terapeuta en una situación autoritaria porque no es el medio de conseguir la confianza y además no deja aparecer la responsabilidad propia del paciente. Ajustaremos su nivel de ejercicio a lo que sería necesario según sus cualidades físicas. Previo al alta hospitalaria debemos colocar al paciente ante situaciones de riesgo como parte de la terapia. Generalmente lo más difícil es la visita de familiares y amigos con su inevitable diálogo sobre la intención de su enfermedad, invitaciones a comer o regalos en forma de viandas que suponen para el paciente una dolorosa reiteración. Se deben intentar evitar comentarios sobre el aspecto corporal porque es probable que este tema aún sea íntimo y vulnerable para ellos. HOSPITAL DE DÍA Estos dispositivos son mejor acogidos por los enfermos ya que no los 182 Tratamiento psicofarmacológico de la bulimia nerviosa viven como una reclusión. Los programas de tratamiento proporcionan una estructura alrededor de las comidas y además una terapia intensiva, sin que el paciente se aísle totalmente del apoyo y retos que tiene en su medio diario. Consideraremos el hospital de día como el paso previo al tratamiento ambulatorio, atenuando así la posibilidad de recaídas y tratando de una forma adecuada su reintegración definitiva. Esta situación ayuda a desarrollar autonomía y normalizar las comidas. De esta forma afrontan todos los días sus áreas sociales distorsionadas, como las relaciones con otras personas, situaciones educativas y laborales, y, por supuesto, la impulsividad. El grupo es un apoyo que va dando fuerza para en adelante poder entrar con terapias más duras sin que se resquebraje lo conseguido. Además los pacientes han aceptado un autoaislamiento debido a que tenían que ocultar su tratamiento de las comidas. Con el grupo ponen en común las situaciones y consiguen crear una complicidad. Bien es cierto, que pacientes con graves trastornos de personalidad no son susceptibles de mejorar en este dispositivo y lo que consiguen es cronificarse. El programa de rehabilitación nutricional está conformado por una dieta equilibrada y está dividido en tres comidas principales y dos suplementos. Se hacen grupos en los que se tratarían por un lado las conductas y actitudes distorsionadas, y otros aplicados a áreas más generales para aumentar los recursos sociales. Valoraremos individualmente las características personales de cada paciente, ya que este tipo de intervención intensiva requiere una motivación fuerte tanto por parte del paciente como de los familiares, aceptando los objetivos que se plantearon en un principio. Excluiremos, sobre todo, pacientes con riesgo suicida y aquellos que tengan riesgo agudo médico y/o abuso grave de sustancias que interfieran. En los grupos de comidas es fundamental que aprendan a adquirir la forma de afrontarlas, sobre todo las comidas fóbicas, y educar para evitar conductas irregulares como son restringir, atracarse o purgarse. Servirá de gran ayuda las experiencias personales y su forma individual de afrontar, reflejando las emociones que suscitan esos momentos. Es interesante la realización de autoregistros aportando sentimientos y sucesos significativos, que se realizarán después de las comidas. Utilizamos tambien la exposición al grupo de las variaciones de peso para que surjan diálogos e incluso críticas constructivas entre los miembros del mismo. O bien, dar la posibilidad de plantear menús siempre bajo la tutela de un nutricionista. Los pacientes más veteranos se ponen en tándem con los novatos a la hora de planear el menú 183 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa del fin de semana y sirven de apoyo, adelantándose a problemas que ellos ya vivieron. Educaremos en charlas sobre nutrición y fisiología para enmendar errores que hayan podido adoptar como dogma. Se pueden formar multitud de grupos de interacción en los cuales se van a ir tratando la diversidad de aspectos dañados como: grupos de asertividad, imagen corporal, tiempo libre, terapia creativa, actividad física, relaciones interpersonales, sexualidad, etc. AMBULATORIO Es primordial en el proceso de reinserción a la vida cotidiana del paciente. Para ello no podemos pasar por alto el nivel de compromiso con las normas que deberá seguir y el ajuste de actividades que realizará. Representa un rol crucial la familia, que no deberá comentar aspectos conductuales sobre la comida del paciente, su apariencia física o peso. Deberán llevar un autoregistro de peso y comida a fin de que tengan datos reales sobre la influencia de las comidas sobre la ganancia de peso. Habrá un familiar que se encargará de la cocina, para lo cual recibirá información nutricional con motivo de mejorar este aspecto y evitando que el paciente tome las riendas en ese sentido. Podremos utilizar técnicas de relajación y autoconocimiento corporal intentando conseguir una mejor aceptación de éste o bien utilizar técnicas de confrontación para limar las distorsiones corporales. Incidiremos sobre los esquemas erróneos de los pacientes a través de técnicas cognitivas demoliendo sus creencias estereotipadas. Tambien deberemos hacer frente a las experiencias vitales que puedan haber dado pie o apoyo a la enfermedad. Los pacientes con esta enfermedad se suelen caracterizar por su introversión, sensibilidad, perseverancia, aislamiento, sentimientos de inseguridad y disforia con búsqueda de aliviar su malestar perdiendo peso. La dieta les supone el control de su mundo interno y externo. Atacaremos sus planteamientos rígidos que pretenden definir su autovalía y proporcionaremos metas cercanas con logros no perfectos para que vayan aprendiendo a estar entre la media. Aceptar límites, asumir el miedo al fracaso con los propios errores y aciertos es una de las grandes asignaturas pendientes para ellos. Se ha observado que en estos pacientes se dan gran cantidad de pensamientos extraños, como la sobregeneralización y la causalidad que les hace 184 Tratamiento psicofarmacológico de la bulimia nerviosa tener ideas como “si no pude controlar aquella vez mi forma de comer nunca podré hacerlo”. La abstracción negativa les hace mirar a su alrededor buscando compañeros que fracasaron en lugar de fijarse en los que tuvieron éxito. Autoreferencias, negación de responsabilidad delegando en otros la consecución de sus acciones. Por todo esto, es necesario ayudarles a modificarlos mediante autoregistros que hagan tomar conciencia de estos pensamientos. Provocar que reconozcan la relación existente entre pensamientos, conductas y emociones desadaptadas. Analizar la validez de determinadas creencias y sustituirlas por interpretaciones más realistas. Enumeraremos algunas técnicas para ayudar a estos cambios: - Descatrastofizar. Utilizar las predicciones negativas de los pacientes y ajustarlos a la realidad. - Reatribución: contraargumentar las creencias más firmes y negativas. - Articulación de creencias: proporcionar información concentrada en frases inteligibles y manejables. - Desmontar sus frases categóricas del estilo “debo...” o “tengo que ...”. - Descentrar: aportar puntos de vista que no haya observado. - Atacar sus creencias a través de ejercicios conductuales. - Animar a poner en práctica y valorar sus hipótesis en la vida real. También trabajaremos sobre la manera de expresar emociones y poder interpretar correctamente las impresiones que recibimos de nuestro ámbito social. COMPORTAMIENTOS BULÍMICOS Importante a la hora de recoger datos que el paciente nunca ha desvelado es no adoptar una posición de juez y sí buscar un espacio en el que vayan aflorando datos sin presión. Los cambios surgirán poco a poco y buscarlos de forma rápida puede conducir al abandono. Tener especial cuidado con los pensamientos extremos de sobregeneralización. La información sobre su padecimiento recaerá en explicar que la restricción es el paso previo al atracón, los efectos rebote de las dietas, la ineficacia de laxantes y diuréticos para el control del peso,... etc. Para afrontar atracones y conductas purgativas se ha observado que son de ayuda las técnicas de autocontrol. Para ello es necesario una alta motivación y formulación de autoregistros. Como ya hemos comentado anteriormente, se adoptarán ciertas normas sobre las comidas. Ayudará el cocinar cuando 185 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa no se tenga hambre, no recopilar en la despensa alimentos fóbicos, tener en casa una escasa cantidad de víveres, utilizar alimentos que deban ser cocinados, sugerir conductas alternativas entre comidas para evitar atracones. De esta forma se comerá solo cuando se den determinadas condiciones. Los pacientes deben evitar decir “no” a alimentos peligrosos; lo correcto es decir “sí” pero espaciando la comida de porción a porción e ir aumentándolos poco a poco para que vaya teniendo éxito y no caiga en la frustración. Este tiempo se aprovechará para analizar los pensamientos y emociones que acontecen al comerlos. Es conocido el modelo de Fariburn cognitivo-conductual que consta de 19 sesiones de 50 minutos en 20 semanas. Parece ser que para los pacientes conocer la fecha de finalización conlleva mantener la motivación. Según el protocolo de 1993 el tratamiento se realiza en tres fases: - 1ª fase: Sesiones de la 1 a la 8. Hincapié en pautas alimenticias y horarios regulares de comidas. - 2ª fase: Sesiones de la 9 a la 16. Reestructuración cognitiva focalizada en el conocimiento y cambio de las percepciones distorsionadas sobre la figura y el peso y reglas rígidas que imponen a sus comidas. - 3ª fase: Sesiones de la 17 a la 19. Mantenimiento de logros y prevención de recaídas. Primera fase Lo primero es que entiendan la relación atracón-purgación y como se elabora el círculo vicioso con la creencia de que la purgación es un buen método de control de peso. Resulta más complicado que valoren como las dietas restrictivas provocan los atracones y por qué el tener alimentos prohibidos aumenta el ansia por comerlos llevando al paciente a atracarse cuando los tiene a mano, que no existiría si en su dieta contemplase el comer de todos ellos aunque fuese en pequeña cantidad. A esto le sumamos la excesiva preocupación por la figura y el peso que llevan a hacer unas dietas restrictivas que provocarán los atracones cerrando así el círculo. Unido tambien a la baja autoestima que suele caracterizar a estos pacientes que les provoca mayor obsesión por la figura corporal. Utilizaremos en esta fase los autoregistros como método para clasificar las causas de los atracones y valorar la “utilidad” de éstos desde la primera sesión. Identificadas las situaciones de riesgo o los momentos peligrosos del día, ayudaremos a buscar conductas alternativas que sean incompatibles con estas situaciones. En esta primera fase es aconsejable medir el peso semanalmente, 186 Tratamiento psicofarmacológico de la bulimia nerviosa informar y educar sobre el peso corporal adecuado a cada persona y las consecuencias de las conductas erróneas (atracones y purgas), incluso razonar la inutilidad de ellas para el control ponderal además del efecto negativo de seguir “sus” dietas. Prevendremos los atracones que suelen producirse en momentos del día de hambre acuciante, controlando las tomas de comida, a razón de tres comidas principales y dos secundarias. Siempre contaremos con la confianza de la paciente y trabajaremos en ella para que evite vomitar tras estas comidas. Propondremos actividades que distraigan la atención tras las comidas, favoreciendo así que no se produzca el vómito; para esto las técnicas de prevención de respuesta y exposición son muy útiles. Segunda fase Entre las sesiones 9 y 16 nuestro objetivo comprende evitar la restricción de las dietas y resquebrajar las reglas tan rígidas que mantienen sobre su alimentación. Las formas de restringir su dieta estos pacientes, son: - Exigiéndose ayunos durante largos períodos. - Evitando comidas de alto poder calórico que consideran “peligrosas”. - Tomando comidas de bajo poder calórico. El primer punto ya lo hemos debido comenzar a transformar en la primera fase al imponer un régimen de tres comidas y dos suplementos al día. Compondrán una lista de los alimentos que ellos piensan que afectan sobremanera a su peso y figura. Para ello, es conveniente que se acerquen a un supermercado y vayan anotándolos a fin de que no olviden muchos de ellos. Esta lista estará jerarquizada en base a su posible repercusión sobre el peso y figura. Deberán ir introduciendo en su dieta progresivamente los escalones de la lista formulada. Habremos vuelto a pedir que no vomiten tras la ingesta. La exposición se hará bajo la supervisión del terapeuta en los casos en que no pueda realizarse en el domicilio del paciente. Iremos aumentando la ingesta calórica según los datos que aporten los autoregistros. Si no está comiendo lo necesario, intentaremos que aumente las calorías diarias hasta alcanzar una dieta de 1500-1800 cal/día. Conseguido este propósito, nuestra atención se centrará en ir dando pautas para resolver problemas con la esperanza de espaciar lo más posible las recaídas que pudieran ocurrir de forma ocasional. Para finalizar esta fase trataremos las cogniciones y creencias erróneas que perpetúan el trastorno. Estas son del tipo: “seré más feliz o tendré más éxito social cuanto más delgado/a esté”. O bien, que sus problemas serían menores si bajase de peso. La forma de combatir estas creencias sería esti187 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa mular al paciente para que se compare con otra gente o que comience a ponerse ropa que marque la figura. Tercera fase Las tres últimas sesiones están conformadas para mantener lo hasta aquí logrado. Aconsejaremos escribir un plan con aquellas actuaciones o técnicas que según el paciente le han ayudado, bien en momentos puntuales o a lo largo de todo el proceso. Diferenciaremos una “caída” de una “recaída”. Los pacientes tendrán en cuenta que los acontecimientos vitales cargados de estrés les puede desencadenar una ansiedad que les conduzca a “caídas” en atracones, llegando a perder el control y la autoestima y pensando que han recaído. Apoyaremos y primaremos la aparición de actividades placenteras que distraigan los comportamientos enfermos de los bulímicos. Suele ser algo difícil, ya que dichos pacientes reconocen que éste, su trastorno, ha influido tanto en sus vidas que ya no encuentran como divertirse. La exposición y prevención de respuestas son técnicas que ayudan. Expondremos a los pacientes durante algunas sesiones a alimentos prohibidos incitándolos a que los toquen y prueben evitando el atracón y anotarán los sentimientos que les producen, de manera que quede constancia de cómo mejora en su ansiedad y miedos. En estos momentos parece algo indiscutible la necesidad de incorporar a la terapia a la familia. Mostraremos nuestro apoyo y comprensión dejando claro que hay conductas que tienen que cambiar con el fin de ser una unidad más adecuada y eficaz para la resolución del problema. El terapeuta deberá trabajar reestructurando cognitivamente y bajando la ansiedad de un grupo con muchos pensamientos negativos y además dar normas para regular la desorganización alimenticia imperante. Desculpabilizaremos y desresponsabilizaremos a este grupo que asocia colaborar con las anteriores sensaciones. Habrá que proporcionarles información nutricional y sobre los principios del cambio para que puedan señalar los límites. Al final completaremos enseñándoles a manejar el miedo, que sus hijos se cronifiquen o se produzcan secuelas irreparables. TRATAMIENTO FARMACOLÓGICO Antidepresivos Su uso se evaluó partiendo del hecho que los pacientes bulímicos estaban muy influenciados por el estado de ánimo. 188 Tratamiento psicofarmacológico de la bulimia nerviosa De entre los ISRS, la más utilizada ha sido la fluoxetina, aunque tambien han dado resultado otros muchos. Parece ser que las vías monoaminérgicas centrales, sobre todo las relacionadas con la serotonina, intervendrían en el control de la conducta alimenticia y mecanismo de saciedad. Aunque tambien se han propuesto otras hipótesis. Hay autores que diferencian la bulimia de la depresión subyacente, separando la mejoría de la primera de la posible mejoría de la segunda. Los primeros estudios se formularon con imipramina, sacando de ellos resultados positivos en cuanto a la disminución de atracones. Se provó con otros tricíclicos con similar resultado, aunque llegando con todos ellos a la conclusión de que una vez acabado el tratamiento las recaídas eran frecuentes, arrojando una abstinencia de tan solo el 4-20%. Además, los efectos anticolinérgicos, hipotensores y sedantes de estos fármacos provocaban un alto porcentaje de abandonos. Otros antidepresivos probados fueron el bupropion que aunque efectivo se asoció a un 10% mayor de crisis convulsivas en pacientes bulímicos que en los depresivos, por lo que se desaconsejó su uso; el otro fue la trazodona, que consiguió una reducción significativa de los atracones en un 30% de los casos a dosis de 400 mg/dia. El estudio FBNCSG realizado con fluoxetina en 1992, a razón de un grupo con 20 mg/día, otro con 60 mg/día y un tercero con placebo, obteniéndose la superioridad de resultados del segundo grupo frente a los otros dos, siendo una dosis bien tolerada y con mínimos efectos secundarios. Demostró tanto un buen control de la conducta de la ingesta, como de los vómitos y la depresión. Otros estudios con fluoxetina, han sido llevados a cabo por Goldstein y colaboradores, de 16 semanas de duración, en los que analizaron episodios de vómitos y atracones y proporcionando cuestionarios sobre conducta alimentaria, demostraron que fluoxetina a 60 mg/día era eficaz para este trastorno manteniéndose la mejoría durante el período total de observación. Un estudio posterior de Wood, que fue prolongación del FBNCSG demostró que al retirar durante cuatro semanas la fluoxetina a dosis de 60 mg/ día a pacientes que habían estado en tratamiento las ocho semanas anteriores, reaparecían los síntomas y volvían a ocultarse al reintroducir el fármaco. Cabe reseñar que estos estudios se hicieron con pacientes normoponderales y que utilizaban la purga como método de control de peso, además todos eran mujeres, por lo que se presume arriesgado generalizar resultados a otros grupos. 189 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa Estabilizadores El litio, aunque se estudió, no demostró mejoría, además de tener mayores riesgos que otro fármacos por el descontrol hidroelectrolítico que puede ocurrir en estos pacientes, pudiendo producirse intoxicaciones. En cuanto al valproato y gabapentina, no se han publicado todavía estudios fiables como para presumir una buena respuesta. El topiramato se encuentra también en este grupo, del que todavía no se pueden concluir utilidades pero que en la práctica clínica se observa que estos pacientes se adhieren muy fácilmente a este fármaco por el efecto anorexígeno que provoca. Por ello, puede suponerse que podría evitar la ingesta compulsiva. Ansiolíticos Si bien es presumible que siendo la ansiedad uno de los síntomas de la enfermedad, serían unos fármacos útiles, no se han realizado estudios a tal fin y, en cambio, se ha observado la tendencia al abuso y dependencia de ellos, por los que los utilizaremos con cautela evitando los de menor vida media. Antagonistas opiáceos La hipótesis de la que se partía, era que si las endorfinas endógenas influían en el apetito, estos fármacos podrían mejorar la bulimia. El caso es que los estudios realizados con naloxona no han sido significativos. Sólo apuntar que un pequeño estudio arrojó la posibilidad de asociar naltrexona y fluoxetina con mejores resultados que ambos por separado, lo que abre una vía de estudio. Otros fármacos Se ha estudiado que las conductas de vómitos y la sensación de saciedad se transmiten por la vía vagal aferente y en los pacientes con bulimia esta vía está hiperactivada. Bajo esta posibilidad se incluyó la opción del ondansitrón, un potente antagonista periférico de receptores 5HT3 consiguiendo también resultados esperanzadores a la espera de más y mayores estudios. En definitiva, lo que en estos momentos ha demostrado mejoría, es el tratamiento con fluoxetina a 60 mg/día, bien instaurados desde el principio o a razón de comenzar por 20 mg/día para conseguir la dosis de 60 mg/día en el trascurso de una semana. Al parecer el tiempo mínimo de tratamiento debe ser de seis meses, aunque suele prolongarse a un año en la mayoría de los casos. Lo cierto es que en el tratamiento de mantenimiento, se han observado porcentajes altos de recaídas que probablemente sería mucho mayor si se hubiese retirado el fármaco. 190 Tratamiento psicofarmacológico de la bulimia nerviosa Bibliografía García Camba E. Avances en trastornos de la conducta alimentaria. Anorexia nerviosa, bulimia nerviosa, obesidad. Barcelona, Masson 2001; 215232;254-258. García Camba E. Avances en trastornos de la conducta alimentaria. Anorexia nerviosa, bulimia nerviosa, obesidad. 2001; 254-258. Barcia D, Ruiz ME, Salorio P. Alteración del gusto y de la corporalidad y anorexia nerviosa. Boletín de Psicología 1995. Bousoño M, González P, Bobes J. Psicobiología de la bulimia nerviosa. Laboratorios Dr. Esteve. Barcelona 1994. ICD-10. Trastornos mentales y del comportamiento. Madrid 1996. Chinchilla A. Anorexia y bulimia nerviosas. Ergon. Madrid 1994. Fernández F, Sánchez I, Turón JV, Jiménez S, Alonso P. Vallejo J. Grupo psicoeducativo ambulatorio en Bulimia Nerviosa. Evaluación de una aproximación a corto plazo. Actas Luso Española Neurología, Psiquiatría y Ciencias Afines 1998; 26, 1: 23-28. Garfinkel PE, Kaplan AS. Psicopatología y Trastornos de la Alimentación. J Buendía, Ed. Pirámide, 1997. 191 PARTE III PREVENCIÓN, PRONÓSTICO Y CALIDAD DE VIDA DE LA ANOREXIA Y BULIMIA NERVIOSA TEMA 17 PREVENCIÓN DE LOS TRASTORNOS DEL COMPORTAMIENTO ALIMENTARIO. ANOREXIA Y BULIMIA NERVIOSA Víctor Fuentes Gómez INTRODUCCIÓN Los trastornos del comportamiento alimentario, lo constituyen un grupo amplio de entidades clínicas, que han llegado a convertirse en un verdadero problema de Salud Pública, sobre todo en los países occidentalizados. En ellos se imbrincan aspectos médicos, relacionales y psicopatológicos, por lo que necesitan de un enfoque pluridisciplinario tanto en su tratamiento como en su prevención. Las medidas de prevención pueden contribuir a disminuir la incidencia de los trastornos de la alimentación, mejorar su pronóstico, ahorrar costos y mejorar los rendimientos, actuando a diferentes niveles; siempre y cuando incidan de manera efectiva sobre aquellos factores que se consideran relacionados con la etiopatogenia de la enfermedad y que básicamente son de tres tipos: 1. Factores predisponentes: son los que hacen que seamos más vulnerables a desarrollar un trastorno cuando se dan determinadas combinaciones de características: • Individuales (biológicas y psicológicas) • Familiares • Socioculturales 2. Factores precipitantes: hacen que se desencadene la enfermedad en un determinado momento o ante determinadas circunstancias como: Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa • Estrés físico o psíquico • Acontecimientos vitales. Cambios, pérdidas. • Inicio de conductas restrictivas relacionadas con la propia imagen. Dietas estrictas, ejercicio físico excesivo, etc. • Etapas vitales de transformación corporal. Pubertad-adolescencia. 3. Factores de mantenimiento: son los que hacen que se perpetúe o perdure la enfermedad, y tienen que ver principalmente con las consecuencias, con los efectos fisiológicos y emocionales de no comer: • Consecuencias psicológicas de la inanición. • Reducción progresiva de las relaciones personales. • Factores sociales y culturales. La prevención de los trastornos del comportamiento alimentario podrá abordarse, como cualquier problema de salud, a tres niveles: Primario, secundario y terciario. PREVENCIÓN PRIMARIA La prevención primaria tiene como objetivo reducir la incidencia del trastorno, y por lo tanto, evitar la aparición de nuevos casos. Para ello habremos de actuar sobre la vulnerabilidad del sujeto y sobre los factores de riesgo, tanto predisponentes como precipitantes. La prevención primaria es la ideal, y el paso a los niveles siguientes indicaría el fracaso parcial o total de las medidas adoptadas a este nivel. Para garantizar en lo posible la eficiencia de un programa de prevención sobre los trastornos de la conducta alimentaria, se deberían tener en cuenta las siguientes premisas: • Las intervenciones se dirigirán preferentemente a las poblaciones de riesgo, y a aquellas personas con capacidad demostrada de poder influir sobre las mismas. (Profesores, entrenadores, pediatras, médicos de familia, etc.). • El simple hecho de proporcionar información a una población joven no garantiza el éxito de un programa de prevención, y en ocasiones, los fenómenos de emulación y mimetismo que se dan en la adolescencia, pueden generar el efecto contrario al deseado. Una publicidad sensacionalista puede resultar nociva y suponer un semillero de nuevos casos. • Las estrategias que se pongan en marcha deberán, por tanto, combinar la información justa y adecuada con la promoción de prácticas y hábitos saludables. 196 Prevención de los trastornos del comportamiento alimentario • Los contenidos de los programas dirigidos a la población general deberán ser controlados, de manera que, como hemos advertido anteriormente, no generen alarma social ni estimulen a la implicación directa de profesionales sin experiencia, si no es bajo la supervisión de las instituciones responsables de la planificación sanitaria. • Tener en cuenta los factores del desarrollo propio de cada etapa de la vida a la hora de escoger la estrategia adecuada de intervención. No es lo mismo intervenir sobre niños pequeños que sobre adolescentes. • Actuar a escala social si pretendemos modificar actitudes en la población, como puede ser el paso del modelo de “ideal físico” al modelo “basado en la salud”. Aunque en la actualidad son las asociaciones de implicados y otros grupos sociales los que impulsan esta labor, debieran ser los poderes públicos los que comandaran actuaciones destinadas a una escala social global, a la población general. • Valorar el impacto real de las intervenciones llevadas a cabo, evitando su aplicación sistemática si no se mostraron efectivas mediante estudios clínicos adecuadamente diseñados. Un programa de prevención primaria deberá abordar los siguientes aspectos: 1. La información. 2. Modificación de conductas precursoras. 3. Identificación de grupos de riesgo. 4. Acción sobre estereotipos socioculturales. 5. Educación escolar. La información Existe un gran desconocimiento de la enfermedad y de los riesgos que conlleva, tanto en la población general como en los profesionales (de la salud, de la educación, etc.). Unas veces el problema es menospreciado, como «una moda más» de la juventud, otras se ve como algo ajeno, y otras muchas simplemente se desconoce a pesar del tratamiento mediático, a veces sensacionalista, del que ha sido objeto esta patología. Una buena información no es preciso que sea exhaustiva en los aspectos psicopatológicos, pero sí en los factores que desencadenan la enfermedad y los requisitos de su tratamiento. La información irá dirigida: • A los sujetos de riesgo. 197 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa • A las familias. • A los profesionales sanitarios. • A otros profesionales relacionados con la población diana. • A la población general. Los lugares donde se aplicará esta prevención serán: • El hogar. • El colegio-la escuela. • La Universidad. • La consulta médica y enfermera. • Todos aquellos que se consideren oportunos según la población diana. La promoción de esta política informativa, integrada en un programa de prevención, debería corresponder a los poderes públicos, y en concreto a los sanitarios, educativos y sociales. En cualquier caso, la información se adaptará a las características concretas de la población a la que va a ser dirigida. Una información poco adecuada al receptor puede inducir, como ya comentamos anteriormente, justamente el efecto contrario al deseado y transformarse en un medio de «hacer propaganda» de aquello que pretendíamos evitar. La información dirigida a los sujetos de riesgo debe incluir: • La rueda de los alimentos. • Combinación culinaria de los principios inmediatos. • Composición de los alimentos. • Características socializadoras de la comida en compañía. • Actitud crítica frente a estereotipos publicitarios. • Mejoría de la propia autoestima. • El crecimiento, la maduración y el manejo de la independencia que esto implica. • Peligros del perfeccionismo. La información dirigida a las familias deberá incidir: • Sobre los síntomas de sospecha. • Los lugares donde conseguir información y/o ayuda ante problemas familiares (adicciones, abuso sexual, maltrato, etc.). • La importancia de la comunicación entre sus miembros. • La capacidad de resolución de conflictos en su seno. • Las expectativas de los padres respecto a sus hijos y viceversa. La información a los profesionales de salud debe conducir a una formación adecuada para: 198 Prevención de los trastornos del comportamiento alimentario • Adquirir las capacidades necesarias para transmitir mensajes. • Detectar e intentar resolver las demandas de las familias y de los sujetos de riesgo. • Evitar actuaciones iatrogénicas. Especial importancia tienen en este apartado los profesionales de Atención Primaria, principalmente el pediatra, ya que suele ser el primer profesional que entra en contacto con el niño y su familia, y por lo tanto es quién, desde un primer momento, puede incidir en la adquisición de pautas de alimentación, de sueño, de comportamiento, etc. Parece existir un cierto consenso en el papel del profesional de Atención primaria para trasmitir mensajes a la familia y al adolescente sobre pautas de desarrollo que indirectamente protegerán de los trastornos de la conducta alimentaria en el futuro. El pediatra en particular, y todos los profesionales de Atención Primaria en general, deberán incidir sobre: • Favorecer la lactancia materna y la alimentación natural. • Atender a los problemas que plantean las madres respecto a la dificultad de alimentar a sus hijos o dificultades que se expresen como problemas alimentarios. • Atención a las anorexias de la infancia. • Modulación del apetito en niños “voraces”. • Seguimiento de las interacciones madre-hijo y conductas de riesgo en familias con antecedentes de este tipo de trastornos. • Seguimiento estrecho de las niñas con desarrollo y aparente autonomía tempranos. • Uso saludable de los medios de comunicación de masas (televisión, publicidad, videojuegos, etc.) • Atención especial a la época de cambio que representa la pubertadadolescencia. • Adquisición de habilidades sociales, autoestima, hábitos de ejercicio, etc., en el niño vulnerable. • Los Servicios Sanitarios deberán integrar estos mensajes en sus Programas de Atención al Niño Sano, y extenderlos utilizando los canales adecuados para ello, a los Centros Escolares y Universidades. La población general deberá recibir información que la defienda de: • La publicidad, sobre todo referente a dietas, belleza, etc. • Cánones estéticos restrictivos e irreales. 199 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa • La demanda de medidas no realistas para lograr una estética inalcanzable. • Las ideas, sentimientos, usos y prácticas que no correspondan a una “cultura de la salud”. • La irrupción de los medios de comunicación en la autodefinición corporal tras los esquemas de aceptación, belleza y pertenencia. Modificación de conductas precursoras-precipitantes de la enfermedad Una acción más específica de la prevención primaria consiste en desarrollar programas que incidan en la corrección de aquellas conductas que se ha demostrado que son precursoras o precipitantes de los trastornos alimentarios. La conducta que debe ser corregida con más frecuencia es la variación de la dieta por motivos no claramente justificados o el inicio de dietas restrictivas, a espaldas o con la complacencia familiar, con la finalidad hipotética de mejorar la figura. Los pacientes y sus familias deben estar informados de los riesgos que supone hacer una dieta y aún más si no está supervisada médicamente, de los efectos reales de éstas, sus efectos colaterales y secundarios. Dirigida a la población general, una educación dietética que tenga en cuenta las costumbres culturales y tipo de vida; así como las tradiciones, con el fin de orientar y desarrollar una cultura de la alimentación apoyada en los conocimientos de la propia población, fácil de desarrollar y no sujeta a modas. Identificación de los grupos de riesgo No ha sido probada ni evaluada la eficacia de la medición del riesgo (mediante test psicométricos) en los adolescentes, incluso en aquellas poblaciones especialmente vulnerables como las gimnastas, bailarinas y deportistas en general, aunque algunos autores proponen determinadas herramientas como el EDI (Inventario de los trastornos de la conducta alimentaria) para valorar incluso el pronóstico a largo plazo de los pacientes. No obstante parece necesario que en ciertos grupos expuestos a “factores de riesgo”, se extreme la vigilancia activa e incluso se valoren posibles comportamientos o actitudes sugerentes de un trastorno del comportamiento alimentario; la exploración con un test psicométrico podría estar recomendada. Existen determinados cuestionarios (EAT-40, EDI, BITE) mediante los cuales se podrían detectar aquellos sujetos que están en situación de riesgo y sobre los que habrán de incidir las medidas de prevención, que pueden ir desde la información al seguimiento, intentando evitar la eclosión del trastorno. 200 Prevención de los trastornos del comportamiento alimentario La mayoría de estos cuestionarios son capaces de detectar rasgos específicos en lo que respecta a la percepción y aceptación del propio cuerpo, de la imagen, además de fallas en la propia estima, así como comportamientos predisponentes a la adquisición de hábitos alimentarios restrictivos. Es sobre estos grupos de sujetos vulnerables al trastorno, sobre los que habrá que actuar, además de aquellos colectivos que, por características particulares como ser modelos, gimnastas, deportistas, etc., se ha demostrado que presentan una mayor incidencia de este tipo de patologías, además de incitar en muchos casos conductas de imitación entre los adolescentes. Acción sobre los estereotipos culturales Son muchos los factores sociales, económicos, culturales, etc., que contribuyen a crear la idea de que la delgadez corporal se asocie, en nuestra cultura occidental a prestigio social, autoestima alta, belleza, elegancia, aceptación social, estar en forma, búsqueda de perfección y juventud. Una prevención adecuada de los trastornos de comportamiento alimentario deberá tratar de incidir sobre estos estereotipos culturales, encaminada hacia tres objetivos principales: • Sensibilizar a la población sobre el riesgo que conlleva la cultura del estereotipo inalcanzable irreal. • Neutralizar el mensaje “belleza física igual a éxito”. • Exigir un control por parte de los organismos pertinentes sobre el “negocio de la belleza”. La cultura “del cuerpo ideal” mueve cantidades ingentes de dinero en todo el mundo. La necesidad inducida de alcanzar una imagen estereotipada e irrealista de belleza, es aprovechada por infinidad de sectores de mercado, en muchas ocasiones sin escrúpulos. Así el negocio de la publicidad, de los “mass-media”, de la moda, de las dietas milagro, de los tratamientos adelgazantes, de libros, videos, revistas, alimentos y un larguísimo etcétera, no han dudado en anteponer sus intereses económicos a los intereses generales de salud de la población, y así “el fin justificó los medios”. En este sentido no cabe duda de que las distintas administraciones públicas, haciendo uso de sus competencias legales y del deber de protección de la salud de los ciudadanos, deberán tomar medidas de control de este negocio, que prevengan actitudes y conductas que generen riesgos para la población en lo referente a este tipo de trastornos. 201 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa Educación escolar La educación escolar tiene un papel fundamental en la prevención temprana de los trastornos del comportamiento alimentario, muy especialmente sobre la anorexia nerviosa. En este sentido, la función del educador no es exclusivamente la de ejecutar programas de educación alimentaria como algunos pretenden, sino que va mucho más allá. Los educadores tienen la función de promover en el alumnado la formación de un juicio crítico ante las imposiciones sociales, enseñarles a valorar su propio cuerpo y todas las posibilidades que éste ofrece; ayudarles a desarrollar una idea ajustada de sí mismos, que reconozcan sus capacidades y también sus limitaciones como personas; animarles en la elección de metas realistas, de acuerdo con sus posibilidades físicas y emo- Figura 1. Educación necesaria para adolescentes cionales, y transmitir la importancia sobre el problema de los trastornos del comporde saber aceptar errores, soportar y tamiento alimentario. Tomado de: www. theindependent.com/photos/032702/healthfair3.jpg tolerar las frustraciones. Tienen además un papel importante en la detección precoz de comportamientos, cambios emocionales o físicos y conductas de riesgo en estos grupos de población. La educación escolar deberá abordar los siguientes aspectos dentro de una prevención primaria: • Autoestima, concepto y desarrollo personal. • Desarrollo de la estima en los otros. • La imagen corporal. Formación del esquema corporal. Conocer, valorar, aceptar y cuidar el propio cuerpo para mantener la salud, adquirir una identidad positiva como mujer o como hombre y para tener confianza en uno mismo y abrirse a los demás. • Los condicionantes socioculturales: los medios de comunicación social, la moda del vestir, los intereses económicos, la transmisión oral de dietas, la imagen corporal como requisito para el trabajo. La imagen corporal y determinadas actividades artísticas o deportivas. • La alimentación, el ejercicio físico, la salud como objetivo. 202 Prevención de los trastornos del comportamiento alimentario PREVENCIÓN SECUNDARIA La prevención secundaria está encaminada a reducir la prevalencia del problema, acortando la duración del mismo y disminuyendo el tiempo que media entre la aparición del trastorno y la búsqueda e inicio del tratamiento. Las medidas de prevención secundaria consistirán en: • Diagnóstico y tratamiento precoces. • Tratamientos correctos. • Dispositivo asistencial eficaz. Diagnóstico y tratamiento precoces Un diagnóstico y tratamiento rápido y adecuado es el elemento principal capaz de reducir la aparición de secuelas asociadas a los trastornos de la conducta alimentaria y evitar la cronificación de los pacientes. Los signos de alarma habituales y que llevan a las familias a consultar con el médico o pediatra suelen ser la pérdida de peso, la aparición de amenorrea, preocupación excesiva por el peso o la figura, o alteraciones llamativas de la alimentación. El curso natural de los trastornos de la conducta alimentaria es variable pero como media se demora hasta 4-5 años. En ocasiones, la demora se debe no tanto a un diagnóstico tardío como a la pretensión de resolver el problema desde una vertiente estrictamente somática. A veces el diagnóstico no es considerado por el profesional o no es aceptado por la familia, buscándose entonces causas físicas mediante exploraciones complementarias muchas veces innecesarias, y ensayando tratamientos dietéticos o vitamínicos a todas luces ineficaces. Como ya dijimos anteriormente tanto el pediatra como el médico de familia suelen ser los primeros contactos del niño y su familia, y por tanto pueden detectar alteraciones del crecimiento y desarrollo del niño, e incluso los primeros síntomas, por lo que deberían estar entrenados para la detección y orientación al paciente y familiares para un tratamiento precoz y eficaz. Los odontólogos pueden detectar precozmente a los pacientes vomitadores dado que el signo patognomónico de los vómitos son pequeñas caries en la cara palatina de los incisivos superiores. En último lugar el ginecólogo puede detectar las amenorreas tanto primarias como secundarias de los trastornos de la alimentación. Ya hemos hablado del papel de los educadores como profesionales capaces de detectar signos de alarma en la población escolar. 203 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa Por lo tanto, es necesaria una formación adecuada de diferentes colectivos de profesionales que pueden estar en contacto con la población de riesgo y actuar como elementos de detección de los trastornos de conducta alimentaria (maestros, profesores, psicólogos escolares, farmacéuticos, etc.), así como de los médicos de atención primaria, para que sean capaces de diagnosticar lo más precozmente posible, y, en consecuencia, tratar o derivar los casos que llegan a sus consultas. Tratamientos correctos Los objetivos de tratamiento son los siguientes: • Recuperar un peso saludable. • Lograr una menstruación y ovulación normal en las mujeres, el deseo sexual normal y los niveles hormonales en varones. • Restaurar el crecimiento físico y sexual normal, y el desarrollo en niños y adolescentes. • Evitar las complicaciones físicas. • Reforzar la motivación del paciente en la cooperación y recuperación de modelos saludables en la alimentación así como la participación en el tratamiento. • Proporcionar educación para una nutrición saludable y los modelos de alimentación. • Corregir los pensamientos disfuncionales, las actitudes y los sentimientos relacionados con el trastorno de la alimentación. • Tratar los trastornos psiquiátricos asociados, incluidos la alteración del humor, y de la conducta. • Conseguir apoyo familiar y proporcionar a la familia consejo y terapia cuando sea apropiado. • Prevenir las recaídas. El tratamiento correcto deberá abordar todas las áreas implicadas en este trastorno, tanto físicas (inanición) como conductuales (ayuno, purga y malnutrición) y cognitivas. Habrá que tratar la pérdida de peso pero también el fondo multidimensional del problema. Dispositivo asistencial eficaz Los recursos actuales para tratar los trastornos de la alimentación aún son escasos, y la eclosión de esta enfermedad ha puesto de manifiesto que los 204 Prevención de los trastornos del comportamiento alimentario dispositivos de salud mental han sido incapaces de adecuar dispositivos eficaces para asumir y tratar a todas estas pacientes. Esta adecuación debe abordar los siguientes puntos: 1. Formación de equipos multidisciplinarios expertos en el tratamiento de estas enfermedades. 2. Una correcta información a los profesionales, que incluya la forma de tratar el trastorno y el lugar más idóneo. 3. Creación de centros específicos para el tratamiento, tanto en el ámbito ambulatorio como al nivel de hospitalización: • Creación de Unidades de atención hospitalaria. • Creación de Hospitales de Día. En cualquier caso, el acceso a los dispositivos de atención por parte del paciente y sus familiares, y la capacidad de derivación de los profesionales entre distintos niveles y disciplinas debe ser garantizada. La formación y especialización del personal que atiende este tipo de trastornos se ha mostrado como una herramienta eficaz en su tratamiento. Prevención de recaídas La prevención de recaídas es un aspecto a considerar en los trastornos que tienen una tendencia a la cronicidad. Las medidas más eficaces para prevenir las recaídas son las combinadas: 1. Farmacológicas (Inhibidores selectivos de la recaptación de la serotonina). 2. Psicosociales. 3. Educación nutricional. 4. Seguimiento de los casos resueltos favorablemente. PREVENCIÓN TERCIARIA La idea de practicar una prevención terciaria ha sido poco considerada hasta ahora, sin embargo nos permitiría: • Disminuir las hospitalizaciones. • Reducir la estancia media. • Actuar sobre los factores que prolongan o mantienen el cuadro. • Evaluar necesidades asistenciales. Además, el desarrollo de dispositivos capaces de seguir la evolución de los pacientes, de proporcionar tratamientos a largo plazo y de brindar el 205 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa apoyo Social necesario es imprescindible de cara a reducir la discapacidad futura. Existe un grupo importante de pacientes crónicos, refractarios al tratamiento, a los que se les puede ofrecer una prevención terciaria de sus síntomas más graves y de sus complicaciones más severas. Aquellos pacientes en los que la respuesta terapéutica haya sido nula después de repetidos intentos, que tengan comprometida su salud física por sus conductas de purga, consumo de sustancias o caquexia, pueden beneficiarse de medidas encaminadas a paliar las complicaciones y evitar el riesgo vital. Si se evita la caquexia extrema, los desequilibrios electrolíticos, el riesgo autolítico y las complicaciones por déficit inmunitario se favorece la supervivencia. Si, al mismo tiempo, se aceptan algunas conductas y se pactan otras, el marco familiar no se deteriora, la paciente y su familia pueden vivir con una mejor adaptación y calidad de vida. 206 Prevención de los trastornos del comportamiento alimentario Bibliografía Acosta Estévez E, Dueso García C, Ceinos Arcones M. Anorexia y bulimia: necesidad de diferenciar la prevención primaria de la detención precoz en el contexto de la educación para la salud en los centros de enseñanza. Aten Primaria 2001; 27:271-274. Castro Abella MJ. Guía Clínica de la Anorexia Nerviosa. [en línea], (21/10/ 2002). Disponible en [www.fisterra.com/guias2/anerviosa.htm] INSALUD. Trastornos del comportamiento alimentario. Criterios de ordenación de recursos y actividades. Madrid: Instituto Nacional de la Salud; 2000. López C, García Cuadra A, Migallón P, Pérez A M, Ruiz C, Vázquez C. Nutrición saludable y prevención de los trastornos alimentarios. Madrid. CIDE. Ministerio de educación, cultura y deporte. 1999 Ruiz Lázaro PJ. Prevención primaria de los trastornos de la conducta alimentaria en la adolescencia: papel del profesional de atención primaria. Aten primaria 2001; 27:428-431. Sebastián Aparicio MP, Abasolo Galdos RM, Olano Argote J. Abordaje de los trastornos de la alimentación en Atención Primaria. Jano 2001; 61 (1410): 48-53. Toro J. Anorexia nerviosa. Med. Clin. (Barc) 2001;117:334-335. Turón Gil VJ. Trastornos de alimentación: anorexia nerviosa, bulimia y obesidad. Barcelona. Masson 1996. Vaz Leal FJ, Peñas Lledó EM, Guisado Macías JA., Ramos Fuentes MI, López-Ibor Aliño JJ. Psicopatología de la bulimia nerviosa: un modelo multidimensional. Actas Esp Psiquiatr 2001; 29 (6): 374-379. Ministerio de trabajo y Asuntos Sociales. Guía para la prevención de los trastornos del comportamiento alimentario (anorexia y bulimia)”. II edición. INJUVE. 2001. Vega Alonso M. Conclusiones y recomendaciones. Estudio sobre los TCA en la Comunidad de Castilla y León. [Enlínea]. (28/10/2002). Disponible en [http://es.salut.conecta.it/documentos1.htm] Velasco Vallejo JL, Pozo de Castro JV. Prevención de los trastornos de la conducta alimentaria y de las recaídas. Estudio sobre los TCA en la Comunidad de Castilla y León. [En linea]. (28/10/2002). Disponible en [http://es.salut.conecta.it/documentos1.htm] Bizeul C, Sadowsky N, Rigaud D. El valor pronóstico de los valores iniciales 207 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa del EDI en pacientes de anorexia nerviosa: un estudio de seguimiento prospectivo de 5-10 años. Eur Psychriatry Ed. Esp. (2001); 8: 419-425 Vélez YM, Herrasti E. La influencia de los medios de comunicación en la imagen corporal. [en línea], (16/10/2002). Disponible en [www.psiquiatria.com]. Ruiz-Lázaro PJ. Prevención primaria de los trastornos de la conducta alimentaria a través de la educación para la salud comunitaria. [en línea], (16/10/ 2002). Disponible en [www.psiquiatria.com]. 208 TEMA 18 EVOLUCIÓN Y PRONÓSTICO DE LA ANOREXIA Y BULIMIA NERVIOSA Ismael Maldonado Díaz y Mehrdad Shushtarian EVOLUCIÓN Y PRONÓSTICO DE LA ANOREXIA NERVIOSA El curso de la anorexia nerviosa dependerá del momento evolutivo en que el paciente es diagnosticado, de la severidad y riesgos biológicos de muerte, de la actitud del paciente y su familia y de la gravedad y cronización de los trastornos del esquema corporal; y, varía desde un episodio único con recuperación psicológica y de peso corporal, pasando por una rehabilitación nutricional con recaídas, hasta un curso no remitente que finaliza con la muerte del paciente. Como consecuencia de la conducta anoréxica, que lleva a la desnutrición, la manifestación clínica más llamativa de estos pacientes es la delgadez. La valoración antropométrica de estos enfermos va a permitir conocer el estado nutricional en un momento dado, seguir su evolución e incluso sentar el pronóstico. El peso es un buen indicador del estado nutricional y el parámetro más práctico para controlar a estos enfermos extrahospitalariamente. La pérdida de peso es constante y significativa en caso de evolución desfavorable. Sin embargo, ésta medida no permite reflejar los cambios experimentados en los distintos compartimentos corporales, especialmente en el tejido adiposo. Todavía no se sabe con certeza, si los cambios hormonales producidos en la recuperación de estos enfermos se deben a la ganancia del tejido graso, como es el caso de la amenorrea. Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa La talla se ve afectada si la duración del proceso es prolongado y la anorexia nerviosa comienza con la edad prepuberal. La recuperación del crecimiento, entonces, es más lenta. La detención del crecimiento en casos prepuberales puede constituir un signo de alarma de igual valor que la aparición de amenorrea en casos de enfermas puberales y puede repercutir en una disminución importante de la talla adulta de estos pacientes. La mayoría de los estudios muestran que muchos pacientes anoréxicos pueden mostrar una considerable mejoría en su condición médica, aunque la mayoría seguirá sufriendo el conjunto de características psicológicas de la enfermedad. Menos de un cuarto de estos pacientes puede considerarse que conseguían un buen ajuste psicológico cuando se hacia el seguimiento con edades comprendidas entre 20 y 50 años. Es de interés hacer notar que en su estudio longitudinal a 30 años, Theander (1985) halló que el 75% de sus pacientes podían ser considerados psicológicamente estables; esto no era así en el momento de los primeros exámenes de seguimiento. Dos de los estudios a largo plazo más satisfactorios metodológicamente han mostrado un porcentaje de muertes del 6,6% después de 10 años de seguir un programa de tratamiento bien definido y un porcentaje del 18% a los 30 años de seguimiento según algunos autores. Tras 12 años de evolución la recuperación se considera sumamente difícil. Alrededor de la mitad de los pacientes anoréxicos incurren en episodios bulímicos, especialmente a partir de los 17 años de edad, y con cierta frecuencia estos episodios se incrementan hasta dar lugar a una bulimia nerviosa propiamente dicha. No existe ningún factor claramente demostrado que influya sobre el pronóstico de la enfermedad, pero en líneas generales, los pobres resultados obtenidos en los estudios están asociados a la larga duración de la enfermedad, una edad de inicio más avanzada, peso inicial muy bajo, admisiones previas en hospitales psiquiátricos, pobre adaptación social en la infancia, problemas de personalidad premórbidos, desarrollo de rasgos bulímicos, y dificultades de relación entre los pacientes y otros miembros de la familia y/ o sus parejas. EVOLUCIÓN Y PRONÓSTICO DE LA BULIMIA NERVIOSA Teniendo en cuenta que la bulimia nerviosa aparece como una entidad diferenciada en la DSM-III en 1980, y que los criterios diagnósticos han sido revisados en varias ocasiones, resulta fácil comprender que apenas existan estudios longitudinales a largo plazo sobre estos pacientes. 210 Evolución y pronóstico de la anorexia y bulimia nerviosas Los estudios muestran que tras un año de evolución, 2 de cada 3 pacientes ya no cumplía criterios de DSM-III-R, lo cual no significa que hubiera desaparecido completamente la sintomatología. Constatándose que las mejoras casi nunca se acompañaron de aumento de peso. Muy pocos casos evolucionaron hacia la anorexia nerviosa (lo opuesto es lo frecuente). Su curso es intermitente y la mejoría en los síntomas bulímicos suele acompañarse de mejorías en la sintomatología acompañante, depresiva o ansiosa, así como en las actitudes generales ante la alimentación, y no suele ser debilitante a no ser que se complique con desequilibrios electrolíticos y alcalosis metabólica. La literatura pone de manifiesto la existencia de ciertos factores asociados a un pronóstico negativo: larga evolución del trastorno, frecuencia elevada de atracones y vómitos al presentarse el cuadro, e historia familiar de alcoholismo y depresión. En cuanto a datos sobre pronóstico fatal los estudios muestran resultados dispares que oscilan entre 1–10%. En líneas generales, podemos decir que el pronóstico es mejor que el de la anorexia nerviosa. 211 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa Bibliografía Lorenzo Bragado MJ, Péndas Campos A, Rey Sánchez F, Pérez Urdaniz A, Hidalgo Rodrigo MI. Trastornos psiquiátricos de la infancia y la adolescencia. En: Hidalgo Rodrigo MI, Díaz González RJ, editores. Manual de psiquiatría para el médico de atención primaria. 2ª ed. Madrid: Gráficas Letra, SA. 1996; 203–223. Halmi K. Trastornos de la conducta alimentaria: anorexia nerviosa, bulimia nerviosa y obesidad. En: Hales R, Yuchfsky S, Talbott J, directores. Tratado de Psiquiatría. 2ª ed. Barcelona: Ancora SA. 1996; 905–924. Toro J. Anorexia nerviosa y bulimia nerviosa. FMC 1995; 2: 68–80. Fleta Zaragozano J, Tello Pérez LM, Velilla Picazo JM, Jiménez Vidal A, Bueno Sánchez M. Aspectos nutricionales de la anorexia nerviosa. Rev Esp Pediatr 1999; 55: 523–532. Herpertz-Dahlmann B, Wewetzer C, Schulz E, Remschmidt H. Course and outcome in adolescent anorexia nervosa. Int J Eat Disord 1996; 19: 335–345. Fichter M, Quadflieg N. Six-year course of bulimia nervosa. Int J Eat Disord 1997; 22: 361–384. 212 TEMA 19 CALIDAD DE VIDA EN PACIENTES AFECTADOS DE TRASTORNOS DEL COMPORTAMIENTO ALIMENTARIO: ANOREXIA Y BULIMIA NERVIOSA Rosa Carabaño Moral INTRODUCCION Existen varias patologías que constituyen las alteraciones de la alimentación como son la anorexia nerviosa y la bulimia. Seguidamente explicaremos brevemente los siguientes conceptos: 1. La anorexia nerviosa se caracteriza por una negativa a mantener el peso en un valor igual o superior a un peso corporal mínimamente normal (< 85% del peso esperado para la edad y la talla, o un índice de masa corporal inferior a 15.5 kg/m2; o por una dificultad para lograr la ganancia de peso, preocupación a cerca del peso, una actitud de negación hacia el bajo peso que tiene la presencia de amenorrea. Se han definido dos subtipos de anorexia nerviosa: uno caracterizado por atracones alimenticios con conductas de purgación y otro caracterizado por restricción en la alimentación. 2. La bulimia nerviosa se define como una intensa preocupación por el peso corporal y la figura, acompañada de episodios regulares e incontrolados de ingesta de cantidades exageradas de comida (atracones alimenticios) asociados con el uso de métodos extremos para contrarrestar los temidos efectos de estos episodios de atragantemiento de comida. Si la persona también cumple los criterios diagnósticos de Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa anorexia nerviosa, entonces el diagnostico de anorexia nerviosa toma preferencia. La bulimia nerviosa puede ser difícil de identificar debido al carácter extremadamente secreto que tienen los episodios de atragantamiento alimenticio y las conductas de purgamiento. El peso puede ser normal, pero a menudo se encuentra una historia de anorexia nerviosa o de restricciones en la dieta. Algunas personas puedan alternar entre la anorexia nerviosa y la bulimia nerviosa. 3. La calidad de vida es descrita por algunos autores como un conjunto de comportamientos y actitudes individuales que mantienen a la persona sana y libre de un deterioro físico ante una enfermedad crónica. Este modelo de atención médica delega en la persona afectada toda la responsabilidad sobre su salud. La persona enferma deber cambiar su estilo de vida, dejar de fumar, beber alcohol o dejar de usar sustancias controladas, adherirse a su tratamiento de manera estricta, mantener una dieta nutritiva, reposar adecuadamente, meditar y desarrollar su vida espiritual, a fin de poder obtener una buena calidad de vida. La calidad de vida depende solo del individuo, como si la salud fuera un evento voluntario. CALIDAD DE VIDA EN LA ANOREXIA Y BULIMIA NERVIOSA El interés por la Calidad de Vida ha existido desde tiempos inmemorables. Sin embargo, la aparición del concepto es relativamente reciente. La idea comienza a popularizarse en la década de los 60 hasta convertirse hoy en un concepto utilizado. Inicia el desarrollo de los indicadores sociales, estadísticos que permiten medir datos y hechos vinculados al bienestar social de una población. Estos indicadores tuvieron su propia evolución siendo en un primer momento referencia de las condiciones objetivas, de tipo económico y social, para en un segundo momento contemplar elementos subjetivos. El desarrollo y perfeccionamiento de los indicadores sociales, a mediados de los 70 y comienzos de los 80, provocará el proceso de diferenciación entre éstos y la Calidad de Vida. La expresión comenzó a definirse como concepto integrador que comprende todas las áreas de la vida (carácter multidimensional) y hace referencia tanto a condiciones objetivas como a componentes subjetivos. Transcurridos 20 años, aún existe una falta de consenso sobre la definición del concepto y su evaluación. Así, aunque históricamente han existido dos aproximaciones básicas: aquella que lo concibe como una entidad unita214 Calidad de vida en pacientes afectados de trastornos del comportamiento alimentario ria, y la que lo considera un concepto compuesto por una serie de dominios. Según éstas, la Calidad de Vida ha sido definida como la calidad de las condiciones de vida de una persona, como la satisfacción experimentada por la persona con dichas condiciones vitales, como la combinación de componentes objetivos y subjetivos, es decir, Calidad de Vida definida como la calidad de las condiciones de vida de una persona junto a la satisfacción que ésta experimenta y, por último, como la combinación de las condiciones de vida y la satisfacción personal ponderadas por la escala de valores, aspiraciones y expectativas personales En salud la percepción que tiene el paciente de los efectos de una enfermedad determinada o de la aplicación de cierto tratamiento en diversos ámbitos de su vida, especialmente de las consecuencias que provoca sobre su bienestar físico, emocional y social. Las tradicionales medidas mortalidad/ morbilidad están dando paso a esta nueva manera de valorar los resultados de las intervenciones, comparando unas con otras, y en esta línea, la meta de la atención en salud se está orientando no sólo a la eliminación de la enfermedad, sino fundamentalmente a la mejora de la Calidad de Vida del paciente. Los trastornos de la alimentación han aumentado en incidencia en los últimos años, especialmente en la población femenina. Estas patologías como sabemos afectan principalmente a jóvenes y tiene un gran impacto que se manifiesta a nivel físico, psicológico y social, junto a una tendencia a la cronificación o a la recuperación parcial. Por lo tanto el estudio de la calidad de vida de dicha población joven es de interés por años de vida perdidos entre otras pérdidas de salud medibles y objetivables. Cada vez es mayor la importancia que en los últimos años se está otorgando a ésta medida, como la forma de evaluar el estado de salud de los pacientes, y como instrumento para valorar los resultados de las intervenciones, especialmente en lo que se refiere a patologías crónicas. En el caso de las patologías psiquiátricas, como la anorexia y la bulimia, la evaluación de la calidad de vida puede servir como complemento a la perspectiva de los clínicos, de forma que se pueda obtener más información sobre la enfermedad y su impacto en la vida de los pacientes. Hasta ahora han sido escasos los estudios presentes en la literatura científica que han valorado la calidad de vida en trastornos de la alimentación. Estos pacientes presentan una gran afectación de su calidad de vida, especialmente en el área mental. 215 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa Como cuestionarios específicos para la valoración de la calidad de vida en los trastornos de la alimentación nos encontramos con los siguientes: 1. Como cuestionario genérico de salud, el SF-36, Health Survey, que proporciona un perfil del estado de salud, cuyos ítems detectan tanto estados positivos como negativos de la salud. Evalúa 8 dimensiones de la salud: funcionamiento físico, rol físico, dolor, salud general, vitalidad, funcionamiento social, salud mental y rol emocional. Cada dimensión se puntúa sumando los valores de las diferentes categorías de respuestas de los ítems que lo componen de manera similar a una escala de Likert, tal como describen los autores originales. Las puntuaciones oscilan entre 100, que significaba máxima capacidad o bienestar, a cero, mínima capacidad o bienestar. El SF-36 ya ha sido traducido y validado en España. 2. El Eating Attitudes Test de Garner y Garfinkel evalúa las características conductuales y cognitivas de los pacientes con anorexia o bulimia en tres factores: control oral, dieta y bulimia. Consta de 40 ítems puntuables de 0 a 3, que se contestan con una escala de seis posibles respuestas, desde “nunca” hasta “siempre”. El rango de puntuaciones oscila entre 0 y 120 puntos. El punto de corte se ha establecido en más de 30 puntos para poder considerarse caso clínico. A la hora de descartar trastorno alimentario en los grupos controles, las puntuaciones globales más elevadas son indicativas de una mayor severidad en el trastorno alimentario. Este cuestionario ha sido traducido y validado en muestras españolas. 3. La Escala de Ansiedad y Depresión Hospitalaria (The Hospital Anxiety and Depression Scale, HAD) se compone de 14 ítems, autocontestados por el paciente, siete de los cuales evalúan ansiedad y los otros siete depresión. Es una escala de cribado y sus puntuaciones permiten clasificar a los pacientes como posibles casos clínicos. Tiene como objetivo localizar trastornos de ansiedad y depresión en un medio hospitalario no psiquiátrico o, por extensión, en medios ambulatorios comunitarios o de atención primaria, así como determinar la gravedad de los mismos. El HAD está estructurado como una escala de tipo Likert, que oscila de 0 a 3, en la que los pacientes tienen que describir los sentimientos que han experimentado durante la última semana. Una puntuación total entre 0 y 7 es considerada caso no clínico, de 8 a 10 dudoso y de 11 en adelante, posible caso clínico de ansiedad y/o depresión. La 216 Calidad de vida en pacientes afectados de trastornos del comportamiento alimentario máxima puntuación de cada una de las escalas es 21, indicando una mayor afectación en esa área. La escala ha sido adaptada al castellano. Todos estos cuestionarios son autorrellenables y su cumplimentación no supone más de 10 minutos por cuestionario. Además, se recogieron también variables sociodemográficas, como sexo y fecha de nacimiento, y clínicas, caso de peso, altura, índice de masa corporal, tiempo de evolución y tipo de trastorno. En los escasos estudios publicados sobre dicho tema, nos encontramos que los datos del SF-36 en sus medidas resumen, indican que los pacientes con trastornos de alimentación tienen una calidad de vida peor que la población general de su mismo sexo y edad, siendo el área mental la que más afectación presenta. Figura 1. La anorexia nerviosa es una enfermedad grave, que puede llevar a la muerte. Tomada de: www.hanem.com/issue25/ mother.html Se constató una gran similitud en los niveles de percepción de la calidad de vida. Todas las dimensiones, excepto el funcionamiento físico, estaban afectadas, pero esta afectación se observaba sobre todo en las áreas mentales: rol emocional y salud mental, fundamentalmente. Los pacientes con anorexia purgativa y bulimia eran los que peor percepción de su calidad de vida presentaban, percibiéndose más claramente esa diferencia en las dimensiones de dolor corporal, rol físico y vitalidad. El subgrupo de anorexia purgativa es el que peor calidad de vida presenta, así como en el área de rol físico. Los resultados del SF-36 son inferiores a los de la población general, percibiéndose un deterioro de la salud percibida en comparación con los sujetos de su mismo sexo y edad. Sólo en una de las dimensiones físicas (funcionamiento físico), el grupo de pacientes con trastornos de la alimentación se acercaba al grupo de población general. Los pacientes con una sintomatología más grave muestran también una mayor afectación de la calidad de vida. Esta mayor afectación es más evidente en ciertas áreas, como el funcionamiento social, el rol emocional y la salud mental. Los pacientes que mostraban una sintomatología leve tenían puntuaciones en el SF-36 cercanas a las de la población general de su mismo sexo y edad en funcionamiento físico, vitalidad y rol físico. 217 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa Comparado con otras patologías mentales crónicas, los pacientes con trastornos de la alimentación presentaban una percepción de la calidad de vida similar o incluso peor que el resto de las patologías psiquiátricas, excepto en el funcionamiento físico, donde estos pacientes muestran puntuaciones superiores a las mostradas por los pacientes afectados de otros trastornos psiquiátricos. Las áreas mentales eran también las más afectadas, y es ahí donde los trastornos de alimentación presentaban resultados similares e incluso inferiores a otros trastornos psiquiátricos, como por ejemplo el funcionamiento social, la salud mental y la salud general. Como conclusión, los pacientes con alteraciones de la alimentación tienen claramente una peor calidad de vida tanto respecto a la población general como con patologías crónicas y se hace más manifiesto en los casos más graves de las alteraciones del comportamiento alimentario. 218 Calidad de vida en pacientes afectados de trastornos del comportamiento alimentario Bibliografía González N, Padierna A, Quintana JM, Arostegui I, Horcajo MJ. Calidad de vida de los pacientes afectados de trastornos de la alimentación. Gacet San 2001; 15(1): 18-24. Padierna A, Quintana JM, Arostegui I, González N, Horcajo MJ. Changes in health of life among patients treated for eating disorders. Qual life res. 2002; 11(6): 545-552. Padierna A, Quintana JM, Arostegui I, González N, Horcajo MJ. The healthrelated quality of life in eating disorders. Qual Life Res 2000; 9(6): 667-674. Thien V, Thomas A, Markin D, Birmingham CL. Pilot study of a graded exercise program for the treatment of anorexia nervosa. Int J Eat Disord 2000; 28: 101-106.. Keilen M, Treasure T, Schmidt U, Treasure J. Quality of life measurements in eating disorders, angina, and transplant candidates: are they comparable? J Royal Soc Med 1994; 87: 441-444. American Psychiatric Association. Diagnostic and Statistical Manual of Mental Disorders (4ª ed.). Washington, DC: American Psychiatric Association, 1994. Ware JE, Snow KK, Kosinski MA, Gandek B. SF-36 health survey, manual and interpretation guide. Boston: The Health Institute, New England Medical Center, 1993. Alonso J, Prieto L, Anto JM. La versión española del SF-36 Health Survey (Cuestionario de Salud SF-36): Un instrumento para la medida de los resultados clínicos. Med Clin (Barc) 1995; 104: 771-776. Garner DM, Garfinkel PE. Eating Attitudes Test: an index of the symptoms of anorexia nervosa. Psychol Med 1979; 9: 273-279. Castro J, Toro J, Salamero M, Guimera E. The Eating Attitudes Test: validation of the Spanish version. Eval Psicol/Psychol Assess 1991; 7: 175-190. 219 PARTE IV OTROS TRASTORNOS DEL COMPORTAMIENTO ALIMENTARIO TEMA 20 OTROS TRASTORNOS DEL COMPORTAMIENTO ALIMENTARIO Ana Mª Ortiz Viana, Isabel Beltrán Velasco, José Guerrero Velásquez, Ester Idini, Mª Teresa Puertas Ramírez y José Pablo Muñoz López INTRODUCCIÓN Dentro de los trastornos de la conducta alimentaria, la anorexia nerviosa y la bulimia nerviosa son los más frecuentes, no obstante, no hay que olvidar la existencia de otras alteraciones del comportamiento alimentario con las que nos podemos encontrar en la práctica clínica diaria. Sin conocer su existencia no podremos llegar a su diagnóstico, de ahí la importancia de este capítulo. Dentro de las dos clasificaciones que existen sobre enfermedades mentales, CIE-10 y DSM-IV, la primera agrupa los trastornos de la conducta alimentaria en: 1. Anorexia nerviosa. 2. Anorexia nerviosa atípica. 3. Bulimia nerviosa. 4. Bulimia nerviosa atípica. 5. Hiperfagia en otras alteraciones psicológicas. 6. Vómitos en otras alteraciones psicológicas. 7. Otros trastornos de la conducta alimentaria: disminución psicógena del apetito y pica de origen orgánico en adultos. En otros apartados encontramos: - Trastorno de la conducta alimentaria en la infancia. - Dificultades y malos cuidados alimentarios. Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa - Anorexia o disminución del apetito sin especificar. - Pica en la infancia. En el caso del DSM-IV, la clasificación queda así establecida: 1. Trastornos de la conducta alimentaria: - Anorexia nerviosa. - Bulimia nerviosa. - Trastornos de la conducta alimentaria no especificado, incluye el trastorno por atracón. 2. Trastornos de la ingestión y de la conducta alimentaria en la infancia o niñez: - Pica. - Trastorno de la rumiación. - Trastorno de la ingestión alimentaria de la infancia o la niñez. A cotinuación desarrollaremos las características más relevantes de algunos de estos trastornos excepto de la anorexia nerviosa y la bulimia nerviosa que ya han sido tratadas en anteriores capítulos. ANOREXIA NERVIOSA ATÍPICA Como el mismo nombre indica, este término se utiliza para aquellos casos de anorexia nerviosa que no cumplen todas las características de esta última. Pueden fallar signos como la pérdida significativa de peso o la amenorrea, además no es debida a una etiología somática conocida. Generalmente, este cuadro lo encontramos en psiquiatría de interconsulta y enlace y en atención primaria. Es un trastorno que sólo recoge el CIE-10, no apareciendo en el DSM-IV. Lo mismo va a ocurrir con el trastorno siguiente. BULIMIA NERVIOSA ATÍPICA Como en el caso anterior, se trata de cuadros de bulimia nerviosa en los que fallan algunos de los síntomas o signos principales que caracterizan a dicho trastorno. Podemos encontrar casos con peso normal, que definiríamos como bulimia con peso normal, o incluso superior a lo normal con episodios de ingesta excesiva seguidos de vómitos o purgas. Con relativa frecuencia, en 224 Otros trastornos del comportamiento alimentario síndromes parciales podemos encontrar síntomas depresivos que también deberán ser tratados. HIPERFAGIA EN ALTERACIONES PSICOLÓGICAS Se trata de un término recogido por el CIE-10 que se refiere a la “...ingesta excesiva como una reacción a acontecimientos estresantes y que da lugar a la obesidad. Duelos, accidentes, intervenciones quirúrgicas y acontecimientos emocionalmente estresantes pueden dar lugar a una “obesidad reactiva”, en especial en pacientes predispuestos a la ganancia de peso.” Hay que diferenciar este trastorno de las situaciones en las que, a priori, el paciente sufre una obesidad y ésta desencadena falta de confianza en las relaciones interpersonales y baja autoestima, y situaciones en las que la obesidad es el resultado de efectos secundarios de tratamientos farmacológicos. Este trastorno recibe también el nombre de hiperfagia psicógena. VÓMITOS EN OTRAS ALTERACIONES PSICOLÓGICAS Se le conoce también con el término de vómitos psicógenos e hiperemesis gravídica psicógena. Pueden aparecer vómitos repetidos, no autoprovocados, en cuadros disociativos, en la hipocondría como uno de los muchos síntomas corporales experimentados, y en el embarazo en donde factores emocionales pueden facilitar la aparición de vómitos o náuseas recurrentes. TRASTORNO DE LA CONDUCTA ALIMENTARIA EN LA INFANCIA Aquí, el CIE-10 hace referencia a un trastorno que se presenta por lo general en la infancia y en la niñez. La característica fundamental es que el niño rechaza los alimentos o presenta conductas muy caprichosas que se alejan bastante de lo que es una conducta alimentaria normal y lo hace frente a su cuidador habitual. En ocasiones puede asociarse un proceso que describiremos posteriormente en éste capítulo, la rumiación o mericismo. Para diagnosticar éste trastorno habrá que descartar que se deba a una enfermedad orgánica. No hay que confundirlo con los pequeños caprichos, 225 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa tan frecuentes en la infancia y niñez, o las variaciones al alza o la baja de la alimentación. Todas estas dificultades en la alimentación del niño son normales, pero si su grado supera alarmantemente ese rango de normalidad, si las características de dicha dificultad son cualitativamente anormales, o si el niño tiene una tendencia clara a ganar o perder peso en un período de al menos un mes, sí debemos pensar que estamos ante este trastorno. Los trastornos con los que se establecerá el diagnóstico diferencial son: 1. Trastornos en los que el niño come bien con adultos distintos a su cuidador habitual. 2. Enfermedad orgánica suficiente para explicar el rechazo a la comida. 3. Anorexia y otros trastornos de la conducta alimentaria. 4. Trastorno psiquiátrico más amplio. 5. Pica. 6. Trastorno de la conducta alimentaria por malos tratos. RECHAZO ALIMENTARIO Se trata de un síntoma que puede aparecer en múltiples patologías psiquiátricas. Una de esas patologías puede ser la anorexia nerviosa; en sus primeras etapas la paciente no pierde el apetito pero rechaza la comida, no siempre es fácil darse cuenta de éste síntoma ya que lo disimulan dando como pretexto molestias intestinales pospandriales, etc. En los pacientes psicóticos puede darse, si presentan una ideación delirante de aliñamiento, es decir, si creen que en la comida existe veneno; en las formas catatónicas de la esquizofrenia, debido al negativismo que sufren. El tratamiento dependerá de la patología psiquiátrica de la que forma parte. PICA O ALOTRIOFAGIA La pica se trata de un trastorno de la conducta alimentaria en la que el sujeto ingiere de forma persistente sustancias no nutritivas, por ejemplo la tierra, desconchones de pintura, etc. Se considera una conducta anormal cuando aparece por encima de los 18 meses. En el caso de los niños, puede tratarse de un síntoma más de un trastorno psiquiátrico grave, el autismo, el retraso mental, etc. También puede aparecer en niños con inteligencia normal, generalmente, niños pequeños, y remitir en la adolescencia. 226 Otros trastornos del comportamiento alimentario En el caso de los adultos, puede presentarse esta conducta en sujetos afectados de psicosis, retraso mental y en demencias. Según lo ingerido, así se presentarán las complicaciones. Las más frecuentes son la infección por parásitos, la obstrucción intestinal y la intoxicación por plomo. RUMIACIÓN O MERICISMO Se trata de un trastorno poco frecuente que aparece entre los tres y los doce meses. Consiste en la regurgitación repetida de la comida ingerida, se acompaña de pérdida de peso o incapacidad para ganar el peso esperado para la edad del niño debido a que la comida es expulsada o, en otras ocasiones, de nuevo deglutida. Puede aparecer en niños con retraso mental o trastorno generalizado del desarrollo. Se trata de un trastorno de baja prevalencia pero de carácter grave pues tiene una tasa de mortalidad del 25%. Algunos autores atribuyen el origen del cuadro a una grave alteración de la relación materno-infantil. POTOMANÍA La potomanía es una alteración no recogida en ninguna de las dos clasificaciones que sobre enfermedades mentales existen. Se trata de la ingesta excesiva de líquidos, habitualmente agua. Siempre que nos encontremos con esta patología se deberá hacer un diagnóstico diferencial con la diabetes insípida. En ocasiones, dicho diagnóstico deberá realizarse con el paciente hospitalizado ya que puede existir un componente de simulación que nos dificulte su estudio, durante su ingreso se realizará la prueba de la deshidratación consistente en administrar hormona antidiurética y medir la osmolaridad de la orina y del plasma. Mientras que en la diabetes insípida existe una alteración a nivel de la neurohipófisis fundamentalmente, en la potomanía podemos encontrar en los pacientes estructuras caracteriales histéricas, se puede ver también como síntoma, en sujetos aquejados de anorexia nerviosa en los que el objetivo de la ingesta excesiva de agua es el de inducir saciedad o engañar sobre la ganancia ponderal real. 227 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa TRASTORNO DE LA CONDUCTA ALIMENTARIA NO ESPECIFICADO La clasificación del DSM-IV lo recoge así: F50.9 Trastorno de la conducta alimentaria no especificado [307.50] La categoría trastorno de la conducta alimentaria no especificada se refiere a los trastornos de la conducta alimentaria que no cumplen los criterios para ningún trastorno de la conducta alimentaria específica. Algunos ejemplos son: 1. En mujeres se cumplen todos los criterios diagnósticos para la anorexia nerviosa, pero las menstruaciones son regulares. 2. Se cumplen todos los criterios diagnósticos para la anorexia nerviosa excepto que, a pesar de existir una pérdida de peso significativa, el peso del individuo se encuentra dentro de los límites de la normalidad. 3. Se cumplen todos los criterios diagnósticos para la bulimia nerviosa, con la excepción de que los atracones y las conductas compensatorias inapropiadas aparecen menos de 2 veces por semana o durante menos de 3 meses. 4. Empleo regular de conductas compensatorias inapropiadas después de ingerir pequeñas cantidades de comida por parte de un individuo de peso normal (p. ej., provocación del vómito después de haber comido dos galletas). 5. Masticar y expulsar, pero no tragar, cantidades importantes de comida. 6. Trastorno por atracón: se caracteriza por atracones recurrentes en ausencia de la conducta compensatoria inapropiada típica de la bulimia nerviosa (v. pág. 745 para los criterios que se sugieren). Dentro de este trastorno se sitúa el trastorno por atracón o binge eating que veremos a continuación. TRASTORNO POR ATRACÓN Esta patología no aparece definida de forma independiente como tal en el DSM-IV aunque se trata de un apartado dentro de otras nuevas categorías en investigación y se está estudiando su inclusión dentro de los ejes diagnósticos propuestos para futuras ediciones de las clasificaciones sobre enfermedades mentales existentes. 228 Otros trastornos del comportamiento alimentario Definición Se caracteriza por la aparición de atracones recurrentes perdiendo, el paciente, el control sobre los mismos, sin conductas compensadoras típicas de la bulimia, por ejemplo, autoprovocación del vómito, el uso de laxantes y/o diuréticos, el ejercicio físico excesivo, etc. Tras la realización de los atracones, el sujeto experimenta un gran malestar con sensación de disgusto, culpabilidad e, incluso, depresión. Come de forma rápida, sin hambre y con una desagradable sensación de plenitud. Epidemiología Debido a que se trata de un cuadro no bien conocido aún no existe una definición suficiente con la que podamos identificarlo con claridad y rapidez, esto hace que existan discrepancias entre los diferentes autores que lo estudian para establecer una prevalencia única. Son varios los trabajos que se han realizado para intentar conocer más ésta enfermedad utilizando diversas metodologías. En ellos se ha encontrado cierta variabilidad cultural, parece que no hay una diferencia muy significativa entre ambos sexos, peso corporal o raza y la prevalencia, según algunos estaría entre el 3,3% y el 4,6%. La edad de inicio se sitúa al final de la adolescencia o principios de la tercera década de la vida, y con frecuencia aparece después de una pérdida de peso significativa lograda tras una dieta. Clínica Son varios los síntomas desencadenantes de los atracones. Para algunos pacientes estados de ánimo disfóricos, como la depresión o la ansiedad son previos a esta conducta, otros no logran identificar ningún desencadenante aunque sí experimentan una tensión inespecífica que se alivia tras el atracón, incluso un grupo reducido de sujetos hablan de sensaciones de embotamiento o estar drogado. Es muy frecuente encontrar sobrepeso u obesidad, son pacientes que han probado numerosas dietas en las que han fracasado. Tras un periodo de pérdida ponderal fracasan y acaban ganando en poco tiempo lo que tanto esfuerzo les costó perder. Durante su vida suelen tener fluctuaciones del peso importantes. Toda estas circunstancias hacen que la comorbilidad psiquiátrica sea relativamente frecuente. El trastorno interfiere en sus relaciones interpersonales, le provocan baja autoestima, dificultad para aceptarse a sí mismo, depresión, 229 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa ansiedad y preocupaciones excesivas por su imagen corporal. No es extraño, por tanto, encontrar en ellos una mayor prevalencia de trastorno depresivo mayor, trastorno por abuso de sustancias y trastorno de personalidad. Diagnóstico Los criterios actuales para el diagnóstico del trastorno por atracón son los recogidos por el DSM-IV: Criterios de investigación para el trastorno por atracón (DSM-IV) A. Episodios recurrentes de atracones. Un episodio de atracón se caracteriza por las dos condiciones siguientes: (1) ingesta, en un corto período de tiempo (p. ej., en 2 horas), de una cantidad de comida definitivamente superior a la que la mayoría de gente podría consumir en el mismo tiempo y bajo circunstancias similares (2) Sensación de pérdida del control sobre la ingesta durante el episodio (p. ej., sensación de que uno no puede parar de comer o controlar qué o cuánto está comiendo) B. Los episodios de atracón se asocian a tres (o más) de los siguientes síntomas: (1) ingesta mucho más rápida de lo normal (2) comer hasta sentirse desagradablemente lleno (3) ingesta de grandes cantidades de comida a pesar de no tener hambre (4) comer a solas para esconder su voracidad (5) sentirse a disgusto con uno mismo, depresión, o gran culpabilidad después del atracón C. Profundo malestar al recordar los atracones. D. Los atracones tienen lugar, como media, al menos 2 días a la semana durante 6 meses. Nota: El método para determinar la frecuencia difiere del empleado en el diagnóstico de la bulimia nerviosa; futuros trabajos de investigación aclararán si el mejor método para establecer un umbral de frecuencia debe basarse en la cuantificación de los días en que hay atracones o en la cuantificación de su número. E. El atracón no se asocia a estrategias compensatorias inadecuadas (p. ej., purgas, ayuno, ejercicio físico excesivo) y no aparecen exclusivamente en el transcurso de una anorexia nerviosa o una bulimia nerviosa. 230 Otros trastornos del comportamiento alimentario Tratamiento Los objetivos fundamentales del tratamiento son dos: 1. Conseguir un peso adecuado a su talla y edad pues es frecuente, como anteriormente hemos señalado, la obesidad en ellos. 2. Controlar los atracones. Los tipos de tratamiento utilizados son los fármacos inhibidores del apetito, como la fluoxetina a dosis de 60 mg/día, antidepresivos dirigidos a los cuadros depresivos que pueden acompañar al trastorno por atracón, entre otros; dependerá también de la comorbilidad que se presente. Dentro de las psicoterapias recomendadas, la más utilizada y con más éxito es la terapia cognitivo-conductual. Se dejará a un lado los sentimientos que éste trastorno provoca en el paciente para dirigirse focalmente a modificar los patrones de conducta, así como, los pensamientos erróneos que sobre la alimentación presentan. Entre las técnicas utilizadas están: la exposición a alimentos prohibidos, entrenamiento para la prevención de recaídas, automonitorización y modificación de las creencias erróneas sobre la alimentación. Pronóstico El curso de esta enfermedad es de carácter crónico. Los programas de adelgazamiento en los que entran son de índole conductual pero tienen, estos pacientes, una alta tasa de abandono con respecto a otros tipos de obesos. Existen algunos estudios de seguimiento en los que se han obtenido los siguientes datos: 57% con buen pronóstico tras 6 años de seguimiento, 35% con un pronóstico regular, 6% con mal pronóstico y el 1% habían fallecido. 231 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa Bibliografía CIE-10. Trastornos mentales y del comportamiento. Madrid: Meditor, 1999. DSM-IV. Manual diagnóstico y estadístico de los trastornos mentales. Barcelona: Masson, 1995. García-Camba E. Avances en trastornos de la conducta alimentaria. Anorexia nerviosa, bulimia nerviosa, obesidad. Barcelona: Masson, 2001. Hales R, Yudofsky S, Talbott J. Tratado de psiquiatría. 3ª edición. Barcelona: Masson, 2000. Kaplan H, Sadock B. Sinopsis de psiquiatría. 8ª edición. Buenos Aires: Edición Médica Panamericana, 2000. Vallejo Ruiloba J. Introducción a la psicopatología y la psiquiatría. 4ª edición. Barcelona, Masson 2000. 232 PARTE V TRASTORNOS DEL COMPORTAMIENTO ALIMENTARIO Y DEPORTE TEMA 21 TRASTORNOS DEL COMPORTAMIENTO ALIMENTARIO Y DEPORTE Miguel Ángel Gallo Vallejo, Mª Luz Galán Rodríguez, Mª Luisa Gallo Vallejo, Mª Dolores Castillo Sánchez y Mª Teresa León Espinosa de los Monteros En el deporte pueden aparecer, con relativa frecuencia, trastornos del comportamiento alimentario. Muchos deportistas de élite, aquellos que están en camino de serlo o personas que practican deporte o físicamente activas, pueden sufrir irregularidades y disfunciones alimentarias de gravedad variable. Durante la pubertad, los jóvenes deben ganar masa muscular y se les anima a ganar peso para mejorar el rendimiento físico. Por el contrario, las jóvenes ganan grasa corporal durante la pubertad, y se les anima a perder peso para mejorar el rendimiento y/o la imagen. La mayoría de las jóvenes y de las mujeres intentan conseguir una delgadez irreal debido a las normas sociales y a la presión de su entorno. Pueden intentar perder peso o grasa corporal restringiendo calorías o a través de una amplia gama de malos hábitos alimenticios. Estas prácticas se producen en un gran espectro e incluyen el ayuno, las píldoras de las dietas, los laxantes, los diuréticos y los vómitos. Los comportamientos alimenticios restrictivos incluyen no equilibrar, inadvertidamente, el consumo energético con una ingesta energética adecuada, episodios de ayuno y hambre voluntario crónico. Una restricción calórica significativa reduce el ritmo metabólico y produce cambios en los sistemas musculoesquelético, cardiovascular, endocrino, termorregulador y otros. La anorexia nerviosa es el extremo de los comportamientos alimenticios restrictivos. El comportamiento bulímico es un ciclo de restricción alimenticia o Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa ayuno que lleva a una alimentación excesiva o a atracones (producidos por el hambre físico), seguido de purgaciones. El comportamiento purgante incluye vómitos, el uso de laxantes, diuréticos o enemas y un exceso de ejercicio. Las pérdidas de fluidos y electrolitos durante las purgaciones son las principales causas de morbilidad a corto plazo, incluyendo la deshidratación, trastornos electrolíticos y las arritmias cardíacas. EL PAPEL QUE JUEGA EL DEPORTE Y LA ACTIVIDAD FÍSICA EN EL DESARROLLO Y MANTENIMIENTO DE TRASTORNOS DEL COMPORTAMIENTO ALIMENTARIO Existe una evidencia cada vez mayor, teniendo en cuenta la experimentación animal y los estudios clínicos de campo, de que la actividad física puede jugar un papel central en la patogénesis de algunos trastornos del comportamiento alimentario. Hay muchos factores que contribuyen al desarrollo de malos hábitos alimenticios e incluyen las presiones sociales a favor de la delgadez, las dietas crónicas, la baja autoestima y la depresión, las disfunciones familiares, el abuso físico o sexual y factores biológicos. Los factores adicionales en el caso de los deportistas abarcan disminuir el peso y la grasa corporales por motivos deportivos, el perfeccionismo, la falta de conocimiento nutricional, el deseo de sobresalir y ganar a toda costa, el impacto de las lesiones y la presión de que pierdan peso por parte de los padres, entrenadores, jueces y otras personas interesadas. Cuando se ha analizado, se ha descubierto que hay muchas deportistas que piensan que los desórdenes alimenticios son inocuos. Se les dice, o creen, erróneamente, que perder peso por cualquier medio mejora el rendimiento. En realidad, una ingesta calórica inadecuada y unos malos hábitos alimenticios dañan el rendimiento físico y la salud. Se producen problemas derivados del vaciado de los almacenes musculares de glucógeno, una pérdida de masa muscular, hipoglucemia, trastornos en los electrolitos, anemia, amenorrea y osteoporosis. Los hábitos alimentarios correctos son fundamentales para el rendimiento deportivo y las anomalías nutricionales pueden influir muy significativamente en el rendimiento del deportista. La presión que sufre el deportista para mantener un peso óptimo puede ser un factor determinante en la aparición de patología de la conducta alimentaria. El estudio llevado a cabo por Davis y cols. (1994), para averiguar el papel que juega la actividad física y el deporte en el desa236 Trastornos del comportamiento alimentario y deporte rrollo y mantenimiento de los trastornos de la alimentación, en el que se compararon pacientes hospitalizadas con un grupo control de similar edad, mostró que las pacientes hospitalizadas, de forma general, realizaban más actividad física que el grupo control; el 78% de las pacientes hacían ejercicio físico en exceso; el 60% había practicado deporte de competición antes de presentar estos trastornos; el 60% informó que antes de comenzar la dieta ya realizaba actividad física de forma regular y el 75% manifestó que incrementó los niveles de actividad física en el período en el cual la ingesta de alimentos y la pérdida de peso disminuyeron al máximo. Figura 1. No sólo las deportistas de élite tienen riesgo de presentar trastornos del comportamiento alimentario. Sundgot-Borgen (1994) señala que las deportistas que presentan trastornos de la conducta alimentaria comienzan a edades tempranas a practicar deportes y a someterse a dieta, además de sentir que la pubertad se les presenta demasiado pronto para poder alcanzar un rendimiento deportivo óptimo. Como factores desencadenantes asociados al comienzo de este tipo de trastornos en las deportistas, refiere los siguientes: un aumento muy rápido del volumen de entrenamiento, frecuentes fluctuaciones o cambios del peso corporal, períodos prolongados de dieta y hechos traumáticos como pueden ser una lesión deportiva o la pérdida del entrenador. ¿QUIÉNES SE ESTÁN ARRIESGANDO? ¿Se encuentran las deportistas y las jóvenes y mujeres físicamente activas en mayor riesgo de sufrir desórdenes alimenticios que el resto de la población? Las opiniones de los autores de diferentes estudios son totalmente 237 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa contradictorias. Algunos como Rhea (1999) señalan que las deportistas no tienen más riesgo de padecer trastornos del comportamiento alimentario que las no deportistas. Frente a esta opinión, diversos autores como Taub y Blinde (1992) refieren que las deportistas tienen más probabilidad de presentar dichos trastornos que las no deportistas. En lo que sí coinciden la mayoría de los autores es en el hecho de que es verdaderamente difícil llevar a cabo estudios de prevalencia precisos con poblaciones de deportistas. Las deportistas a menudo niegan malos hábitos alimenticios en los cuestionarios oficiales. La prevalencia documentada de desórdenes alimenticios en algunos deportistas universitarios y de élite es igual o superior a la prevalencia hallada en la población general. En lo que concierne al sexo, diversos estudios muestran claramente que los trastornos del comportamiento alimentario son mucho más frecuentes en las mujeres que en los varones. En el estudio de Johnson y cols. (1999) realizado con 1445 estudiantes, de ambos sexos y deportistas, un 2,85 % de las chicas padecía anorexia nerviosa y un 9.2 % bulimia nerviosa, frente a un 0% y un 0,1% en los varones, respectivamente. En potencia, todas las jóvenes y mujeres físicamente activas podrían encontrarse en una situación de riesgo de desarrollar algún desorden alimenticio. Los cambios biológicos, la presión del entorno, la defensa social de la delgadez y la preocupación por la imagen corporal se producen durante la pubertad y hacen que la adolescencia sea la época más vulnerable. DEPORTES EN LOS CUALES EXISTE RIESGO DE PRESENTAR TRASTORNOS DEL COMPORTAMIENTO ALIMENTARIO Estos trastornos parecen darse con mayor frecuencia en la práctica de deportes individuales que en deportes de equipo, más en deportistas de élite o que pretenden serlo que en practicantes corrientes, más en mujeres (9095%) que en varones (5-10%), y más en adolescentes que en adultos. Los deportes donde existe más presión para perder peso o mantener un peso bajo y retener el físico de los preadolescentes son donde más frecuentemente se han encontrado comportamientos alimentarios patológicos (ballet, gimnasia rítmica, patinaje artístico, etc.). No obstante, se encuentran deportistas con trastornos de la ingesta en todas las disciplinas, y a pesar de la dramática pérdida de peso que supone para el deportista, niegan a menudo que estén sometidos a dieta. En este sentido tenemos que destacar el trabajo 238 Trastornos del comportamiento alimentario y deporte realizado por Sundgot-Borgen (1993) para evaluar la cantidad de nutrientes que tomaba un grupo de mujeres noruegas, deportistas de élite, diagnosticadas de anorexia nerviosa y bulimia nerviosa. Entre los datos más relevantes obtenidos, tras utilizar registros de tres días y de 24 horas para valorar la ingesta de nutrientes, hay que destacar que la mayor parte de estas deportistas seguían dietas muy bajas en calorías y nutrientes (los nutrientes más deficitarios que se encontraron fueron proteínas, calcio, vitamina D y hierro), cuya media era más baja, incluso, que la recomendada para las mujeres trabajadoras. En el estudio de Marcos y Santonja (1997) sobre 214 deportistas femeninas de élite de distintas federaciones deportivas españolas que contestaron un cuestionario en el que se les preguntaba por todos los aspectos relacionados con la alimentación, el ciclo menstrual, el entrenamiento y la competición, solamente 3, dos jugadoras de baloncesto y una de voleibol padecían trastornos importantes: anorexia o bulimia, lo que significaba el 1.40% de las encuestadas, cifra muy cercana a la que soporta la población general (1.00%) y desde luego muy alejada de las que maneja Johnson para la población deportiva americana. Según ella, el 32% de las deportistas estudiadas se provocaba vómitos, hacía ejercicio excesivo para bajar su peso y tomaba laxantes, diuréticos o píldoras para adelgazar. Figura 2. La lucha se encuentra entre los deportes donde surgen, con mayor frecuencia, comportamientos alimentarios patológicos Aunque como hemos dicho anteriormente, en todos los deportes existe el riesgo de presentar trastornos en la conducta alimentaria, encontramos fundamentalmente cinco grupos de deportes donde surgen, con mayor frecuencia, comportamientos alimentarios patológicos: 239 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa 1. Deportes que establecen categorías de peso para su participación: boxeo, lucha, halterofilia y algunas artes marciales 2. Deportes en los que se puntúa de forma subjetiva el rendimiento, en los que un peso bajo resulta beneficioso para el desarrollo de los movimientos, ponen énfasis en una silueta de cuerpo prepúber para alcanzar el éxito en una actuación y que requieren buena presencia ante los jueces (ballet, danza, patinaje artístico, salto de trampolín, gimnasia, aerobic) 3. Deportes en los que un peso bajo resulta beneficioso para la mejora del rendimiento en la competición: remeros, piragüistas y jockeys. 4. Deportes que requieren para la competición ropas que revelan el contorno corporal (voleibol, natación, salto de trampolín, carreras de cross, esquí de fondo y las labores de las animadoras deportivas) 5. Deportes de resistencia en los que un peso bajo resulta beneficioso para la mejora del rendimiento en la competición: carreras de fondo, semifondo y maratón; ciclismo y esquí de fondo. El grupo de deportes de resistencia es un grupo donde se produce una gran incidencia de trastornos alimentarios. Existe una gran presión por parte de los entrenadores para mantener un bajo peso y un porcentaje bajo de grasa corporal. En estos casos, una pérdida inicial de peso produce una mejor marca, lo que supone una gran motivación para continuar con la reducción de peso. Pero existe un punto a partir del cual la reducción de peso tiene efectos nocivos para la salud y el rendimiento del deportista, el cuerpo no recibe la cantidad suficiente de nutrientes para llevar una vida normal y menos aún para realizar carreras de fondo, empeoran las marcas, se produce una fatiga constante y las lesiones tardan más en recuperar. Figura 3. En el grupo de deportes de resistencia se produce una gran incidencia de trastornos alimentarios. 240 Trastornos del comportamiento alimentario y deporte En otro de los grupos señalados anteriormente, donde la figura delgada y atractiva son aspectos que se juzgan en la ejecución, las gimnastas se enfrentan al dilema de estar a la vez más fuertes y más delgadas que las adolescentes de su edad, y soportan una gran presión para adelgazar. Dado que en los entrenamientos consumen poca energía, a nivel aeróbico, el recurso más utilizado es recurrir a dietas restrictivas pero que intentan ser completas para mantener un peso corporal bajo. La tremenda presión que sufren les lleva a consumir dietas bajas en calorías y menos nutrientes de los necesarios para su edad y a desarrollar conductas patológicas para el control del peso, tales como el consumo de píldoras dietéticas, diuréticos y laxantes. El estudio realizado por Sundgot-Borgen (1996) con 12 mujeres del equipo nacional noruego de gimnasia rítmica (algunas de ellas cumplían los requisitos establecidos por el DMS III-R para el diagnóstico de la anorexia nerviosa) muestra los siguientes resultados: todas las gimnastas estaban a dieta a pesar de estar extremadamente delgadas, presentaban retraso en la madurez, irregularidades menstruales, déficit energético, alta frecuencia de lesiones y un alto volumen de entrenamiento. Los atletas masculinos, en particular en aquellos deportes de resistencia que exigen un control del peso, también se encuentran en una situación de riesgo producida por los malos hábitos alimenticios y la anorexia nerviosa. Un ejercicio extenso y la anorexia nerviosa se han asociado en los hombres al hipogonadismo y a la osteoporosis. LA TRÍADA DE LA MUJER DEPORTISTA En 1972, en la reunión del Colegio Americano de Medicina Deportiva, se describió por primera vez la Tríada de la mujer deportista, un síndrome que se produce en mujeres y jóvenes físicamente activas. Sus componentes están relacionados entre sí en su etiología, patogénesis y consecuencias, y son desórdenes alimenticios, amenorrea y disminución de la masa ósea. Su prevalencia es desconocida, ya que puede ser mantenida en secreto por las deportistas o ignorada, siendo difícil de diagnosticar si no se sospecha. La prevalencia de trastornos de la conducta alimentaria en deportistas oscila entre el 15 y el 62% según los estudios, y la de amenorrea entre el 3.4 y el 44 % según las series. En definitiva, existen pocos estudios y con resultados muy variables. Bajo el desarrollo de la tríada nos encontramos con las presiones internas 241 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa y externas ejercidas sobre las jóvenes y mujeres para que alcancen o mantengan un peso corporal irracionalmente bajo. Aquellas adolescentes y mujeres que se entrenan en deportes en los que se acentúa el bajo peso corporal por motivos de la actividad deportiva o de la imagen son las que se encuentran en una mayor situación de riesgo. Otros factores de riesgo son la baja autoestima, inseguridad, perfeccionismo y el afán de superación. Solos o combinados, los desórdenes producidos por la tríada de la mujer deportista pueden reducir el rendimiento físico o producir morbilidad médica y psicológica y mortalidad. La tríada se produce no sólo en deportistas de élite, sino también en jóvenes y mujeres físicamente activas que participan en una amplia gama de actividades físicas y en aquellas que no se están entrenando o compitiendo en un deporte especifico. Con frecuencia se niega la tríada, no se reconoce y no se informa de su existencia. Los profesionales de la Medicina del Deporte deben ser conscientes de la mezcla de patogénesis y de la variada presentación de los componentes de la tríada. Deberían ser capaces de reconocer, diagnosticar y tratar, o deberían enviar a las mujeres que presenten uno de los componentes de la tríada a un especialista. Además, se debería hacer un estudio de las mujeres que presentaran uno de los componentes de la tríada para comprobar la existencia del resto de los componentes de ésta. Los estudios de la tríada se pueden realizar a la vez que se llevan a cabo los exámenes previos a la participación en competiciones o durante la evaluación clínica de los siguientes puntos: cambios menstruales, desórdenes en las pautas alimenticias, cambios en el peso, arritmias cardíacas, incluyendo bradicardia, depresión o fractura por estrés. Por otra parte, los padres deberían evitar presionar a sus hijas con dietas y con pérdida de peso. Se debería educar a los padres sobre los signos y síntomas de la tríada y poner en marcha asistencia médica para sus hijas, en caso de presentarse dichos síntomas. En general, todas las personas que trabajan en la forma física con jóvenes y mujeres deberían recibir formación sobre la tríada de la mujer deportista y desarrollar planes para prevenir, reconocer, tratar y reducir sus riesgos. Educar a las jóvenes y mujeres físicamente activas en temas de nutrición saludable, prácticas de entrenamiento seguras y síntomas y riesgos de la tríada son fundamentales en la prevención de ésta. Ante el primer signo de cualquiera de los componentes de la tríada, se les debería enviar a exámenes médicos. Por último, reseñar que hace falta investigar más profundamente 242 Trastornos del comportamiento alimentario y deporte sobre la prevalencia, causas, prevención, tratamiento y secuelas de la tríada de la mujer deportista. Figura 4. La Tríada de la mujer deportista se presenta en mujeres y jóvenes físicamente activas LA IMPORTANCIA DE LA COMPOSICIÓN CORPORAL PARA EVITAR TRASTORNOS DEL COMPORTAMIENTO ALIMENTARIO Cada vez existe una mayor conciencia de la influencia que tiene la composición corporal en el rendimiento deportivo. En algunas actividades, un aumento en el peso corporal puede disminuir el rendimiento. No obstante, la presión para reducir el peso corporal o el porcentaje de grasa corporal hasta niveles irracionales contribuye a desarrollar desórdenes en los hábitos alimenticios. Una pérdida de peso excesiva puede producir una pérdida de masa sin grasa, deshidratación y una disminución en el rendimiento. Un deportista que durante su entrenamiento reduzca de forma inadvertida o consciente la ingesta energética a menos de su gasto energético puede desarrollar problemas similares dependiendo de la magnitud y duración del desequilibrio energético. Se debería justificar el límite superior de grasa corporal para cada persona y marcar un nivel alcanzable con el menor riesgo de acelerar desórdenes alimenticios. El nivel inferior debería representar el valor más bajo alcanzado por los deportistas de élite sanos y que no mostraron ninguno de los signos o síntomas de desórdenes alimenticios. 243 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa LA VIGOREXIA La vigorexia o dismorfia muscular se encuadraría dentro de un grupo de trastornos denominados dismorfias corporales, sufridos por aquellas personas que no se sienten a gusto con su propio cuerpo y se obsesionan con la mejora de ciertos defectos físicos. Otros autores la clasifican como un trastorno obsesivo–compulsivo. La vigorexia fue descrita por Harrison Pope, del Hospital McLean, dependiente de la Universidad de Harvard, en Boston (Estados Unidos), para identificar a sujetos en los que se produce una alteración del comportamiento que les lleva a trabajar durante horas en los gimnasios. Aparece cuando el deporte se convierte en una actividad descontrolada y no tiene un objetivo claro, salvo la obsesión por el cuerpo. Se trata de una alteración muy relacionada con la autoestima que en ocasiones se asocia a problemas nutricionales. Es entonces cuando denota algunos problemas psicológicos. No se da en personas que participan en una actividad con unas reglas claras, como podría ser un deporte colectivo, sino en las que hacen ejercicio por su cuenta. Para algunos expertos, la vigorexia constituye el reverso de la anorexia nerviosa. Mientras que la anorexia nerviosa suele aparecer entre chicas jóvenes, que por más que adelgazan nunca llegan a verse lo suficientemente delgadas, la vigorexia afecta a hombres que se desviven por alcanzar un cuerpo cada vez más musculado. La vigorexia se observa principalmente entre adolescentes. Precisamente los adolescentes que pasan muchas horas en el gimnasio suelen desarrollar un perfil agresivo que les conduce a demostrar su fuerza física durante los fines de semana participando en peleas. A pesar de tener una complexión física más fornida que el resto de la población, las personas vigoréxicas se entregan compulsivamente al ejercicio con pesas sin perseguir otra meta que no sea aumentar la masa muscular. Esto lo consiguen dedicando varias horas al día al ejercicio físico, mediante una dieta inadecuada que prescinde de la grasa en beneficio de una mayor cantidad de proteínas y con la ingestión, a veces, de esteroides anabolizantes. La vigorexia deriva de una confusión entre medios y fines. El problema surge cuando no se utiliza el ejercicio físico como un medio para llevar una vida más saludable, lograr un estado de forma óptimo o entrenar para rendir en una competición. La consecución de un cuerpo musculado se convierte en un fin en si mismo, y esta obsesión puede acarrear la adopción de hábitos no saludables. 244 Trastornos del comportamiento alimentario y deporte La presión de los medios de comunicación ha desempeñado un papel esencial en la extensión de esta patología. Desde el cine y la publicidad se difunde el modelo de hombre fuerte y atlético como prototipo de salud y éxito, lo cual puede causar una obsesión por el culto al cuerpo y una frustración en los adolescentes cuya complexión no se adapte a estos cánones. Las principales razones por las que se cae en la vigorexia son de tipo estético. Algunas personas cuya constitución no se corresponda al modelo de cuerpo fuerte pueden tener problemas de integración en un medio donde se valora en gran medida el aspecto físico. Los vigoréxicos suelen ser personas poco maduras, introvertidas, con problemas de integración y seguridad y baja autoestima, que piensan que tienen poco atractivo en el sexo opuesto debido a su aspecto físico. La vigorexia puede ir acompañada de otras alteraciones psicológicas, como la ansiedad, la depresión y los trastornos obsesivos compulsivos. Vivir para el propio cuerpo deteriora seriamente las relaciones humanas. Pero la vigorexia no reside sólo en los gimnasios, sino que se puede dar en otras actividades donde el músculo no es protagonista. Vigorexia no es sólo la obsesión del culturista por desarrollar sus músculos, sino también el afán de los que cada día salen a correr porque es la única manera que encuentran de mantener la línea. Eso demuestra que el fenómeno no es exclusivo de los gimnasios. Figura 5. La vigorexia se asocia en ocasiones a problemas nutricionales Las principales armas para luchar contra la vigorexia son las terapias psicológicas habituales de modificación de la conducta. Aunque será difícil 245 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa acabar con la vigorexia mientras desde el cine, las revistas y la publicidad se preconicen valores sociales basados en una cultura de la imagen. Otros autores sugieren que el tratamiento con antidepresivos inhibidores selectivos de la recaptación de la serotonina puede resultar efectivo en pacientes con dismorfia muscular. CONCLUSIONES A la vista de los resultados expuestos, fruto de la revisión de la literatura existente sobre el ejercicio físico, deporte y trastornos alimentarios, podemos concluir que los datos epidemiológicos existentes muestran un aumento progresivo de los trastornos del comportamiento alimentario en los países desarrollados, siendo más frecuentes en mujeres que en varones, aunque en la última década el incremento en varones es notable. La edad de mayor riesgo es la adolescencia. Con respecto a la práctica deportiva, no existe evidencia suficiente para apoyar la conclusión de que las personas que practican deporte son más propensas a los trastornos de la alimentación que los no deportistas, pero los datos señalan que la práctica de ejercicio físico excesivo es un factor que está en el inicio de estos trastornos, por lo que lo podemos considerar como un factor de riesgo. De hecho, esta práctica es previa al inicio de las dietas, y aumenta considerablemente a medida que se pierde peso y la dieta tiene más deficiencias. En todos los deportes existe el riesgo de padecer estos trastornos, por lo que los entrenadores y los técnicos en general tienen que conocerlos a fondo para detectar, lo más rápidamente posible, los síntomas y enviar a los deportistas a los especialistas adecuados para su evaluación y tratamiento. El riesgo de estos trastornos es que tienden a la cronicidad y pueden llevar a la muerte o a lesiones residuales irreversibles. Basándose en la evidencia existente sobre la magnitud y la gravedad de estos problemas, el Colegio Americano de Medicina Deportiva recomienda fehacientemente que se desarrollen estrategias específicas para prevenir, reconocer y tratar los mismos. Se deben desarrollar estrategias específicas de prevención, supervisión, investigación, estudio de consecuencias sobre la salud, asistencia médica y educación pública y profesional, que deberán ser implantadas y controladas. Los grupos que constituyen los objetivos de la educación incluyen a los entrenadores, padres, deportistas, compañeros, dirigentes deportivos, responsables de los organismos deportivos públicos y privados y profesionales de la salud que trabajan con personas físicamente activas. 246 Trastornos del comportamiento alimentario y deporte Bibliografía Augestad Lb, Saether B, Gotestam Kg. The relationship between eating disorders and personality in physically active women. Scand J Med Sci Sports 1999; 9 (5): 304–312. Byrne S, Mclean N. Eating disorders in athletes: a review of the literature. J Sci Med Sport 2001; 4 (2): 145–159. Chung B. Muscle dysmorphia: a critical review of the proposed criteria. Perspect Biol Med 2001; 44 (4): 565–574. Davis C, Kennedy SH, Ravelski E, Dionne M. The role of physical activity in the development and maintenance of eating disorders. Psychol Med 1994; 24 (4): 957–967. Davis C, Katzman DK, Kaptein S, Kirsh C, Brewer H, Kalmbach K, Olmsted Mp, Woodside Db, Kaplan As. The prevalence of high-level exercise in the eating disorders: etiological implications. Compr Psychiatry 1997; 38 (6): 321–326. Estok PJ, Rudy EB. The relationship between eating disorders and running in women. Res Nurs Health 1996; 19 (5): 377–387. Gleaves DH, Williamson DA, Fuller RDd. Bulimia nervosa symptomatology and body image disturbance associated with distance running and weight loss. Br J Sp Med 1992; 26 (3): 157–160. Hulley AJ, Hill AJ. Eating disorders and health in elite women distance runners. Int J Eat Disord 2001; 30 (3): 312–317. Johnson C, Powers PS, Dick R. Athletes and eating disorders: the National Collegiate Athletic Association study. Int J Eat Disord 1999; 26 (2): 179-188. Johnson MD. “Disordered eating”. En: Medical and Orthopedic Issues of Active and Athletic Women”. Agostini R (Edt). Hanley & Belfus. Philadelphia. 1994. Marcos JF, Santonja R. La alimentación y el ciclo menstrual en las deportistas de élite. Arch Med Dep 1997; 63: 367–376. Rhea DJ. Eating disorder behaviors of ethnically diverse urban female adolescent athletes and non-athletes. J Adolesc 1999; 22 (3): 379–388. Sundgot-Borgen J. Nutrient intake of female elite athletes suffering from eating disorders. Int J Sport Nutr 1993; 3 (4): 431–442. Sundgot-Borgen J. Prevalence of eating disorders in elite female athletes. Int J Sport Nutr 1993; 3 (1): 29–40. 247 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa Sundgot-Borgen J. Risk and trigger factors for the development of eating disorders in female elite athletes. Med Sci Sports Exerc 1994; 26 (4): 414–419. Taub DE, Blinde EM. Eating disorders among adolescent female athletes: influence of athletic participation and sport team membership. Adolescence 1992; 27 (108): 833–848. 248 PARTE VI HISTORIAS CLÍNICAS, TESTIMONIOS TEMA 22 HISTORIAS CLÍNICAS DE PACIENTES CON TRASTORNOS DEL COMPORTAMIENTO ALIMENTARIO Mª Dolores Castillo Sánchez, Mª Teresa León Espinosa de los Monteros, Sebastián Fernández Lloret y José Mª Medina Pérez En éste capítulo vamos a exponer una serie de casos clínicos de diferentes trastornos de conducta alimentaria, reflejando datos epidemiológicos, demográficos, modo de presentación, clínica, analítica, diagnostico, tratamiento y evolución. Caso clínico 1 Paciente de 31 años de edad, sexo femenino, soltera, profesora de EGB, con incapacidad laboral y social los últimos 6 años, vive en el domicilio de los padres. Presenta un cuadro de 14 años de evolución de inicio en el 1992, sobre los 17 años, con conductas eméticas, con un peso inicial que oscilaba entre 45-52 Kg para una talla de 165 cm, sube hasta 60kg, se inicia cuadro de vómitos autoinducidos, intentando vaciar del todo su estomago tras las comidas. A partir del 1993 inicia episodios muy recortados sin vomitar a base de no comer nada, desde el 1999 se provoca el vómito en medio de la ingesta, se pesa antes de empezar y tras vomitar para llegar al mínimo peso, o bien otras fases restrictivas con varios días sin comer ni beber nada. Suele realizar ejercicio físico a diario. En el 2001 atracones y vómitos 3-4 veces al día (ha habido épocas en que ha llegado a vomitar hasta 25 veces al día). Ha precisado múltiples ingresos hospitalarios unos por intento de autolisis en el 1992, 1999, 2000 (con orfidal, triptizol y rivotril), otros por depresión y por descompensación de su trastorno de conducta alimentaria. Ha cursado Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa con periodos de amenorrea, hiperactividad, compulsión hacia la limpieza, estado de animo triste, con sensación de gran confusión y en otras etapas depresión franca con intentos de autolisis. En 1999 (dos meces después del ingreso en UCI por autolisis) presenta cuadro de mononeuropatía múltiple, con cuadro de impotencia funcional en MSI y disestesias y debilidad en MMII, por axonotmesis sensitivo motora por isquemia vascular mantenida por compresión. Psicopatologicamente no existe conciencia de enfermedad. Datos de exploración física: en el 2000 (ingreso por S. Depresivo): ha llegado a pesar 37,4 kg, índice de masa corporal (IMC) de 13,73 kg/m 2, (en otras ocasiones, el IMC 15 y 16 kg/m2). T.A. 100/60 mmHg, mal estado general, caquéctica, hipertrofia parótida. Analítica general: hemograma con leve anemia normocitica, resto normal. Bioquímica: glucosa 64, hipopotasemia (k 2,8), bilirrubina 3mg%, resto normal, cortisol 98, ACTH 13 . Conclusión: Se trata por tanto de una paciente con Anorexia Nerviosa tipo purgativo con episodios bulímicos muy frecuentes, con patologías asociadas: depresión, mononeuritis. En tratamiento en diversos servicios: Medicina Interna, Psiquiatría, Endocrinología y Nutrición, Unidad de día, con tratamiento multidisciplinar (medico-nutricional, psiquiátrico y psicológico. Ha recibido diferentes tatamientos psicofarmmacologicos (zyprexa, noctamid, Topamax, seroxat, tofranil, orfidal, tranxilium, etc.) y dietéticos (dietas de 1300 y 1500 calorías y suplementos dietéticas, educación alimentaria, reeducación de hábitos dietéticas, etc.). En la actualidad continua en tratamiento. Caso clínico 2 Paciente de 16 años, sexo femenino, que acude a la consulta acompañada de sus padres, los cuales se encuentran preocupados por el cambio en los hábitos de la alimentación de su hija en los últimos 8 meses, así como perdida de 12 kilos en los últimos seis meses. Entre los antecedentes personales destaca apendicectomía hace un año con perdida de peso de tres kilos. Tiene personalidad premorbida, perfeccionista y ordenada, con alto rendimiento escolar, sociabilidad, inseguridad, dependencia y dificultad para tomar decisiones. Menarquia a los 14 años, desde hace cuatro meses presenta amenorrea. Refiere que ha dejado de tomar alimentos porque no le sientan bien, 252 Historias clínicas de pacientes con trastornos del comportamiento alimentario como los dulces, pan, chocolate. No tolera la grasa, ni los fritos. Come muy despacio, cortando los alimentos en trozos pequeños que esparce por el plato, bebiendo más de 4 litros de agua al día, sobre todo antes de la ingesta. Se queja cuando se le sirve la comida, considerando que es demasiado, se muestra irritable e intenta retrasarse para sentarse a la mesa. La observan muy activa durante todo el día, hace ejercicio en casa, va durante dos horas al día al gimnasio y ha dejado de utilizar el ascensor para subir las escaleras de casa. En ocasiones se ha visto estudiando de pie en la habitación o dando paseos. Ha disminuido el rendimiento escolar a pesar de que ha aumentado las horas de estudio, y ha dejado de salir con las amigas habituales. La paciente se muestra poco colaboradora durante la entrevista, afirmando que se encuentra “mejor que nunca”, afirma que no necesita tratamiento y que solo tiene miedo a engordar, sobre todo de cintura para abajo. Se queja de estreñimiento, y pide tomar algún laxante para poder ir al baño. Niega vómitos después de las comidas. Exploración física: palidez, sequedad de piel, lanugo en espalda, hipertricosis en brazos y piernas, está hipotensa y bradicardica. Pesa 42,7kg y mide 1,65 m de altura, índice de masa corporal (IMC) 16,03 kg/m 2. en la palpación abdominal se notan fecalitos en fosa iliaca izquierda. Conclusión: Se trata de un caso de Anorexia restrictiva, en la que han podido actuar como factores precipitantes la apendicectomía, los cambios corporales de la adolescencia y el aumento de ejercicio físico. El tratamiento incluye modificación de conducta alimentaria, dieta hipercalorica, restricción del ejercicio físico y abordaje familiar. Caso clínico 3 Paciente de 13 años de edad, mujer, traída por los padres a la consulta, que manifiesta un cuadro de pérdida de apetito de un año de evolución. Comenzó tras iniciar una dieta, por moderado sobrepeso, realizándola de forma estricta, con más rigor que el prescrito, perdiendo peso rápidamente. Al cabo de siete meses ha perdido 8 kg, y se niega a llevar una alimentación normal. Desde entonces tiene autentica fobia a los alimentos hipercalóricos: pastas, grasas, etc. Si algún día come algo más han notado que va al lavabo y se autoprovoca el vómito. Todos los días después de comer realiza ejercicios gimnásticos en su habitación. Tiene estreñimiento de 5 o más días. Poco después de comenzar a adelgazar dejo de tener la menstruación. No reconoce que está delgada, está allí porque lo padres la llevan y según ella los padres 253 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa exageran cuando dicen lo poco que come. Su historia anterior parece carecer de conflictos, pero está caracterizada por cierta tendencia al retraimiento, en el comienzo de la adolescencia y al lamento sobre la obesidad. Duerme mal y a pesar del cuadro clínico desarrolla gran actividad y tiene buen rendimiento escolar. En la exploración física, talla 1,54 cm, peso 27 kg, IMC 11,39 kg/m 2, TA 85/45, temperatura axilar 35,5ºC, signos de evidente malnutrición, pliegue tricipital por debajo del percentil 3, piel seca, con descamación generalizada, abundante vellosidad, sobre todo en nalgas y espalda, piel fláccida y pálida, el tórax con marcado aumento del relieve óseo de las costillas, murmullo vesicular normal. Tonos puros y rítmicos, con bradicardia, 49 latidos/minuto. Abdomen excavado, depresible, se palpan heces en marco cólico. Mamas y bello en estadio IV de Taner. En las exploraciones complementarias: hematíes 4.500.000 mm 3, Hb 13 gr%, VCM 88, leucocitos 4.700mm3, plaquetas 200.000, proteínas totales 6,4 gr%, albúmina 4,02 y prealbúmina 23,8. Bioquímica general (calcio, fósforo, magnesio, etc.) normal, colesterol 250mg /dl, triglceridos 70mg/dl, glucemia 80mg/dl, creatinina 0,9mg/dl. Ionograma, equilibrio acido-base, determinación de vitaminas normal, análisis de orina normal, RX de tórax normal, ECG, bradicardia sinusal 50l/m, estudio endocrino en limites bajos normal T3 0,3 ng/ml, T4 4,5 ng/ml, TSH 1,5mcU/ml*, cortisol 24ng/dl (VN 2-18), ACTH 20 pcgr/ml (VN 9-52), FSH 0,9mUI/ml (VN2-12), LH 0,5 mUI/ml (2-11), estradiol 20pcgr/ml (VN 25-100). Conclusión: Paciente con marcada anorexia por una restricción voluntaria del alimento con la intención de bajar peso, con trastorno severo de su imagen corporal, en donde a pesar de su marcada desnutrición, realiza gran actividad, con negación parcial o total de su enfermedad; que coexiste con amenorrea, junto a bradicardia, hipotensión, hipotermia; una vez descartadas causas orgánicas (tumores, infecciones, síndromes de malabsorción, enfermedad inflamatoria intestinal, endocrinopatía, etc.) que expliquen la marcada desnutrición, debemos hacer el diagnóstico de Anorexia Nerviosa y proceder al tratamiento interdisciplinar. Caso clínico 4 Mujer de 28 años de edad, soltera, estudios hasta COU, abandonó en varias ocasiones estudios Universitarios, ha realizado trabajos esporádicos con dificultades notables para el ajuste laboral y vocacional, vive con los 254 Historias clínicas de pacientes con trastornos del comportamiento alimentario padres, presenta un cuadro de larga evolución (más de 10 años) de trastorno de conducta alimentaria (dieta hipocalórica) junto a trastorno limite de personalidad, episodios de cleptomanía o ahorro compulsivo de dinero, ludopatía, y consumo de cannabis. Son frecuentes los baches depresivos, con sentimientos de vacío y abandono, incapacidad para adaptarse a situaciones rutinarias, altos niveles de angustia que ha tratado de contener con una actividad incesante y el consumo de sustancias (últimamente ha abandonado el consumo de sustancias perjudiciales). Presenta también crisis tónico-clónicas secundarias a hipoglucemia, e insuficiencia mitral leve. Ha requerido ingresos hospitalarios, algunos de ellos por intento de autolisis y otros por trastorno psiquiátrico o descompensación metabólica. En 1998 ingresa en UCI en coma metabólico tóxico (intoxicación por loperamida, cianamida y alcohol). En esta ocasión la exploración física presenta el siguiente resultado: el IMC es de 17,31 kg/m 2, talla 152 cm, peso 40 kg (en otras épocas el peso ha sido inferior), TA 100/60, Frecuencia cardiaca de 72 l/m. Exploraciones complementarias: hemograma: hematíes 4.290.000, Hb 12,8 g/dl, VCM 90,2, leucocitos 7800 con formula normal, plaquetas 162.000. Bioquímica: glucosa 84, potasio 3,9, albumina 3,6, proteinas totales 5,4, colesterol total 144, triglicéridos 80. Conclusión: Anorexia nerviosa típica y trastorno tipo limite de personalidad. Ha recibido y continua en tratamiento en Psiquiatría, endocrinología y medicina interna con ingresos hospitalarios en estos servicios en varias ocasiones. Continua en tratamiento farmacológico (Pentaplus, tranxilium 10mg, noctamid 2mg) y psicoterapéutico con estrecha supervisión de los profesionales. Caso 5 Mujer de 33 años, casada, 1 hijo, ama de casa, estudios de bachillerato. Antecedentes familiares de psicopatología. Con trastorno de conducta alimentaria y trastorno psíquico de larga evolución. Comienza con hiperprolactinemia e hirsutismo a los 11 años, adelgazamiento desde los 16 años, demanda asistencia médica a la edad de 19 años por hirsutismo, caída del pelo y ciclos menstruales irregulares, se detecta hiperprolactinemia que se trata farmacologicamente con antiandrogénicos y dopaminergicos, mejorando el cuadro temporalmente, tiempo después consul255 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa ta en los servicios sanitarios por este tipo de problema. A los 27 años continua con bajo peso, dismenorrea, menstruaciones irregulares, infertilidad, se le diagnostica de amenorrea secundaria a bajo peso, T.A. 100/80. No alteraciones de la bioquímica, ni hemograma. Se le prescribe dieta hipercalórica y suplementos dietéticos. Poco tiempo después la paciente se queda embarazada, presenta bajo peso IMC 17,3 kg/m2, talla 163cm y 46 kgr de peso. Embarazo de alto riesgo por bajo peso. Padece de restricciones alimenticias y otros métodos compensatorios inapropiados para evitar la ganancia de peso, seguido de atracones alimenticios, la paciente presenta una gran preocupación por la imagen corporal, refiere que se ve gordísima. Consume abusivamente café, tabaco y laxantes, nunca ha vomitado. De los 27 años hasta los 32 continua con bajo peso, anorexia, caída del cabello, estreñimiento, ansiedad, llega a pesar 39 kg, IMC 14,7 kg/m 2, ansiedad, depresión, negativa a seguir viviendo. Durante este tiempo presenta tres intentos de autolisis, que requieren ingresos hospitalarios en medicina interna y psiquiatría. Es hospitalizada también a los 32 años en una unidad de anorexia, donde una vez conseguidos los objetivos pactados de peso mínimo, se le remite a una unidad de día. En los últimos años la paciente es consciente de su enfermedad y demanda atención especializada reiteradamente. Conclusión: Anorexia nerviosa subtipo bulímico, tras años de depresión ansiosa y trastorno de personalidad inespecífico (también diagnosticada de trastorno histriónico de la personalidad). Ha recibido tratamiento interdisciplinar en los últimos años: psiquiatrico, psicológico y nutricional. Algunos de los psicofármacos con los que ha sido tratada han sido: orfidal, deprax, rohipnol, adofen, marcen, dorken, noctamid. Continua en tratamiento actualmente. Caso 6 Mujer de 26 años, soltera, vive con su madre, padres separados desde hace dos años, comenzó estudios Universitarios de psicología, que no terminó. Le gusta mucho el arte y las manualidades. Presenta cuadro de ingesta compulsiva y vómitos pospandriales con cuadro de desnutrición calórico proteica, su peso habitual es de 42 Kg, y ha llegado a pesar en algunos momentos 32 kg. La enfermedad comienza a los 15 años, con evolución del cuadro psicopatológico tórpido, los vómitos le han provocado cuadro de desnutrición 256 Historias clínicas de pacientes con trastornos del comportamiento alimentario y osteoporosis. En el último año ha precisado ocho ingresos hospitalarios, en la unidad de agudos de psiquiatría y endocrinología (uno de ellos por intento de autolisis). En el 2000 ingreso hospitalario en psiquiatría trasladada desde endocrinología, Unidad de Trastornos de conducta Alimentaria (U.T.C.A.) para intentar controlar mejor su conducta y trastorno alimentario, presenta ingesta compulsiva con vómitos pospandriales y alteración en el campo conductual y de la afectividad, con intensa ansiedad, insomnio, tristeza y dismorfosfobia. La sintomatología obsesiva a derivado hacia una neurosis obsesiva (trastorno obsesivo compulsivo) con rituales y rumiaciones obsesivas, que dificultan el tratamiento. IMC 17, TA y FC normales, afebril y resto de exploraciones bioquímica, perfil lipídico, sedimento urinario, hemograma, normales. Se prescribe dieta normocalórica, antidepresivos y apoyo psicológico, más tarde sonda nasogástrica, dada la escasa ganancia corporal y la presencia de vómitos, no obstante el IMC, no sube más de 17,5 kg/m2. Se han comentado con la paciente las convicciones erróneas, la imagen corporal y el proceso de maduración de su personalidad así como los conflictos intrínsecos a la misma. Conclusión: Anorexia Nerviosa, Bulimia Nerviosa y trastorno de personalidad Anancastica con rasgos histriónico de personalidad. Cuadro de evolución tórpida a pesar de haber sido tratada en UTCA, tratamiento farmacológico seguido en distintos periodos: seroxat, rohipnol, manerix, rivotril, anafranil, meleril, tranxilium 50, noctamid, orfidal, neoginona, pentaset, medebiotin forte. En la actualidad continua en tratamiento. Caso 7 Paciente de 29 años, soltera, vive con los padres, estudios primarios, de profesión cajera. Padece un brote de esquizofrenia que debuta a los 27 años, precisando ingreso hospitalario por síntomas psicóticos, desde entonces evolución en brotes. Ha habido un intento de autolisis con fármacos. Unos años antes comienza con trastorno de conducta alimentaria, consistentes en atracones y vómitos. Actualmente presenta trastorno sensoperceptivo: pseudoalucinaciones auditivas de carácter insultante crónicos, insomnio, miedo de salir sola a la calle de bloqueo del pensamiento, y atracones y vómitos. El tratamiento realizado consiste en Topamax y Zypresa. Conclusión: Trastorno esquizofrénico (CIE10-F20.0) y Bulimia Nerviosa. En tratamiento psiquiátrico y farmacológico. 257 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa Caso 8 Paciente de 35 años, soltera, estudios hasta primero de Ciencias de la Educación, vive con los padres, es la pequeña de 5 hermanos. Trastorno de conducta alimentaria de 15 años de evolución, diabetes mellitus tipo I de 17 años de evolución complicada con nefropatía diabética, en hemodiálisis durante un año, se realizó trasplante renal en octubre de 1994, retinopatía diabética, fractura de fémur y colles en noviembre de 1995. Diabetes mellitus con mal control metabólico debido a mala aceptación de su enfermedad y trastorno de comportamiento alimentario con restricciones dietéticas, con hipoglucemias severas por la administración de dosis de insulina sin ingesta posterior de alimento, que han precisado de asistencia por urgencias y múltiples ingresos hospitalarios por descompensaciones metabólicas agudas severas, alteración del metabolismo ácido-base. Trasplante renal en octubre del 1994, la paciente presentaba un estado grave de desnutrición, por lo que hubo de iniciarse nutrición parenteral y posteriormente enteral, siendo retiradas paulatinamente al ir aumentando la ingesta alimentaria. Desde el principio del trasplante la paciente esta oligoanurica hasta el día 23 en que comienza con diuresis efectiva, preciso 10 sesiones de hemodiálisis durante éste periodo, presentando trastorno de coagulación, caracterizado por actividad de protombina baja, fibrinogeno y plaquetas bajas, por lo que requirió 16 unidades de plaquetas y 9 concentrados de hematíes. Tratamiento con Sandimun, Prednisona 25 mg, Ranuber 150 mg, Insulina NPH, Fragmin, Fosfocina 500. En este periodo gano 6 Kg, que fue perdiendo poco a poco, estando en una situación de caquexia, con oscilaciones en el filtrado glomerular con aclaración de cratinina de 38,8cc/m, hipokaliemia e indicios de proteinuria. Ingreso hospitalario sufrido en agosto de 1995, donde presenta una severa desnutrición calórico proteica, alcalosis metabólica, IMC de 9,86 kg/m 2, Talla 156 cm, peso de 24 kg, anemia microcitica e hipocroma, lipidograma normal, CmCr de 25 ml/min, proteínas totales de 5,1, albumina de 2,9 gr/l. Se inicia tratamiento nutricional vía oral, con insulina a dosis bajas y soporte psicológico, no consiguiéndose ganancia ponderal en 10 días, presenta salmonelosis por lo que se trata con sueroterapia y antibioterapia, posteriormente tras controlarse la infección se decide iniciar alimentación parenteral, con incremento calórico paulatino, consiguiendo ganancia de 3 kg, se decide retirar alimentación parenteral por obstrucción del cateter, otros tratamientos en este periodo fueron prednisona 15 mg, sandimun, mycostatin, insulina 258 Historias clínicas de pacientes con trastornos del comportamiento alimentario Actrapid, insulatard, Precitene Diabet, Tamin 40, Reneuron, Dorken 5, samet 100. Dada la escasa colaboración en la ingesta de alimentos por vía oral se decide dar el alta y valorar próximos ingresos hospitalarios según evolución ambulatoria. Ha precisado múltiples ingresos por desnutrición severa, el último ingreso debido a serio estado de marasmo nutricional; continua con anorexia, astenia intensa, ausencia de apetito. Se inyecta dosis mínimas de insulina pues si sube la dosis tiene hipoglucemias frecuentes. En la exploración física peso 27 kg, talla 151, IMC 11,84 kg/m2, TA 100/60 mmHg, FC 80 l/m, soplo protomesosistólico en BEI, refuerzo en segundo tono en AO. Mal estado general, caquéctica, palidez cutánea, lanugo en cara, extremidades superiores e inferiores, hipertrofia parotidea, lengua depapilada, pares craneales normales, prótesis dentaria, ausencia de panículo adiposo, ausencia casi total de masas musculares. Analítica general: hb 8,8, hto 26,6, bioquímica normal incluida iones, proteínas totales 4,8, HbA1c 5,3, TSH 1,68. Análisis de orina normal. Conclusión: Se trata de una paciente por tanto, con Anorexia Nerviosa de larga evolución, diabetes mellitus, insuficiencia renal crónica (nefropatía diabética), trasplante renal. Con frecuentes complicaciones metabólicas y desnutrición severa, que a pesar de haber recibido durante muchos años tratamiento psiquiátrico, nutricional, y farmacológico, continua presentando este grave trastorno de conducta alimentaría. Caso 9 Paciente de 36 años, casada, un hijo, no trabaja. Inicio del trastorno de conducta alimentaría a los 16 años, con necesidad de dos ingresos hospitalarios por alcanzar un peso de 37 kg para una talla de 167 cm IMC 13,30 kg/m 2, en la exploración física se observa marcada delgadez, con ausencia prácticamente total de panículo adiposo, TA 80/40, hemograma normal, colesterol total y HDL- colesterol elevados, potasio 3,3 mEq/l. El trastorno ha tenido un curso variable pasando por fases de ingestas excesivamente restrictrivas, otras de conductas purgativas, con vómitos autoinducidos, y otros episodios en los que alterna la sobreingesta compulsiva con la restricción alimentaria, acompañada de amenorrea en muchos periodos. Subyace un trastorno de la imagen corporal, no ha tenido conciencia de enfermedad hasta ahora, debido al no reconocimiento de enfermedad la pa259 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa ciente no había demandado asistencia sanitaria hasta hace aproximadamente 4 años. En los últimos meses, comienza a colaborar y seguir el tratamiento nutricional y en salud mental, a pesar de ello la ganancia ponderal es escasa (44 kg), no esta en primer plano la clínica anoréxica ni a nivel conductual ni a nivel cognitivo. Destacan los rasgos de personalidad de la paciente caracterizados por altos niveles de autoexigencia y perfeccionismo, con dificultades para atender y defender sus propias necesidades, ansiedad y clínica depresiva. Conclusión: Anorexia Nerviosa de larga evolución de tipo restrictivo con episodios de Bulimia Nerviosa, que solicita muy tarde asistencia sanitaria. Ha recibido tratamiento nutricional, y en salud mental, tratamiento farmacológico con zyprexa, diacepan, noctamid, pautas dietéticas y reposo pospandrial. Caso 10 Paciente de 21 años de edad, soltera, comienza con trastornos de conducta alimentaria a los 17 años siendo todavía estudiante estando en un internado y a raíz de la separación de una compañera por traslado de población. Los estudios le obsesionan, quitándose horas de sueño para intentar aumentar el rendimiento. Entre sus antecedentes refiere haber tenido casi siempre cefaleas, dolores de estomago (acidez, que no se calmaba con bicarbonato). De los 18 a los 20 años recibe tratamiento en diversos servicios médicos: Psiquiatría, medicina interna, y tratamiento con: Nobrium, Librium, Largactil, sueros glucosados sesiones de psicoterapia y electroschock. Llego a pesar 30 kg. y perdió 12 kg en dos años. Entre la sintomatología acompañante destaca: cefaleas, estreñimiento, nauseas, vómitos, anorexia, insomnio, tristeza, astenia, deseo obsesivo compulsivo de estar con el padre. Analítica: hematíes 4.9700.000, hb 14,5, Hto. 44, leuc. 4.500, proteínas (albumina 4,62), ionograma (Na 142, K 4,6), glucosa 75, colesterol 232. Conclusión: Anorexia Nerviosa, tratada con dogmatil, novritol, clomifeno, duphalac, psicoterapia, separación de los padres y terapia nutricional. 260 Historias clínicas de pacientes con trastornos del comportamiento alimentario Bibliografía Atención al individuo II. Neurología. Evaluación. Formación Continuada en Medicina Familiar. SANFYC-SEMERGEN. Granada. 1999. Martinez López F, Ferrer Delso V. Anorexia nerviosa. Entre la vida y la muerte. Paraninfo. Madrid. 2000. Madruga D, González J, Rubio B, Criado E. Anorexia nerviosa. Notas clínicas. Madrid. Informes médicos de pacientes de diversas especialidades: Psiquiatría, endocrinología, servicios de nutrición, Unidades de anorexia, unidades de día, neurología y otras especialidades médicas de pacientes con trastornos de conducta alimentaría. Historias Clínicas de pacientes con trastornos de conducta alimentaria. 261 TEMA 23 TESTIMONIOS SOBRE TRASTORNOS DE CONDUCTA ALIMENTARIA Mª Dolores Castillo Sánchez, Mª Teresa León Espinosa de los Monteros, Sebastián Fernández Lloret, Macario Castillo Sánchez y Rafael Ceballos Atienza Hemos recogido en este capítulo, a través de varias paginas de internet, fundamentalmente sudamericanas, algunas de las preguntas, reflexiones, dudas, inquietudes y testimonios de jóvenes que creen haber padecido o padecen algún trastorno de conducta alimentaría. Solamente se han modificado algunas palabras y expresiones por no ser gramaticalmente correctas. Testimonio 1 Hola, tengo 16 años, y no consigo estar flaca, no soy gorda, pero sí algo llenita, y no lo soporto, quiero estar flaca, no soy bulímica, porque no puedo vomitar, por favor, denme tipos para lograr mi objetivo de ser flaca, no me importa ser anoréxica, solo díganme exactamente que tengo que hacer, pues de lo contrario, si no bajo de peso ¡YA! me voy a quitar la vida, pues prefiero morirme, que estar gorda. Testimonio 2 Hola soy ... mujer de 20 años de edad, mido 1,52 m y actualmente peso 53 kg y creo que tengo anorexia, bueno mi problema empezó cuando tenía 9 años de edad, empecé a subir peso y en esos momentos no me importaba pero a medida que va uno creciendo te van interesando los chicos y que te vean bien y que toda la gente te diga que bien te ves, pero yo estaba gorda, a los 18 años empecé a ir al gimnasio y hacer dietas, a comer menos cosas grasas, Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa pero fue inútil, ya que solo bajaba 1 ó 2 kg, yo quería más pero no podía, hasta hace unos 6 meses que en una tienda encontré un libro que decía “baje de peso haciendo ayuno” y me interesó y empecé a leerlo y decía que si ayunaba en una semana podía bajar hasta 9 kg y empecé el lunes, me sentí bien porque mi cuerpo no se sentía lleno, sino estable y así seguí los siguientes días, hacía ejercicio durante una hora y media y tomaba mucha agua y no comía nada durante todo el día, la boca la sentía amarga. Seguí la dieta durante tres semanas, en el transcurso de ese tiempo empecé a bajar de peso y me sentía bien, tal vez yo no lo notaba pero la gente me decía que qué había hecho y les decía que me puse a dieta, me preguntaban qué dieta y les decía que comía muchas verduras y dejé la comida basura, pero eso no era verdad. Y llegó el momento que mi cuerpo no resistió y de repente me sentía muy mal, cuando andaba por la calle me sudaba todo el cuerpo, pero era un sudor frío, muy frío y tenía ganas de vomitar, pero decía yo: ¿qué voy a vomitar si no tengo nada en el estómago? y me sentía con sueño y muy débil. Pesaba cuando empecé el ayuno 62 kg y bajé hasta 53 kg, es mentira que en una semana baje uno 9 kg porque hay diferentes tipos de organismos y es lenta la pérdida de peso, pero luego empecé a comer poco a poco. Me cuido mucho de no comer grasa ni golosinas, pero hay veces que se me antoja algo y lo como pero luego siento remordimiento y todo lo vomito. Ya me ha pasado varias veces, hasta ahora no he subido de peso y me cuido, pero sí siento que soy anoréxica y en estos momentos voy a participar en una pasarela y se me ha metido en la mente que tengo que bajar más de peso porque las otras chicas son un poquito más delgadas que yo. Yo solo les digo que, por favor, coman no en exceso pero que no se pasen porque después se vuelve un hábito y no caigan en eso, me gustaría que alguien me ayudara y si les interesa comuníquense conmigo. Testimonio 3 Entré en internet para obtener información sobre la anorexia, creo que sufro de ella, o al menos eso es lo que dice mi madre y la mayoría de las personas con que convivo. Todo empezó hace año y medio aproximadamente, cuando con solo 13 años y 1,55 de estatura pesaba 60kg, en esa época no me importaba lo que me decía mi hermano sobre que era una marrana y todo eso, pero un día me pesé y me vi en el espejo y fue como un jarro de agua fría, estaba hecha un cerdo, desde ese momento decidí hacer dieta y bajar de peso. Al principio empecé restringiéndome un poco, pero conforme fue pasando el 264 Testimonios sobre trastornos de conducta alimentaria tiempo fui comiendo menos y menos, después ingresé en el gimnasio y a base de una dieta super-estricta y ejercicio bajé 14 kg. En principio mi madre lo aceptó, pero cuando vió que estaba muy flaca empezó a molestarme, la gente al principio se sorprendía de verme y me decía que estaba genial y que le dijera cómo lo había hecho, me sentía muy feliz, pero de un momento a otro, y aunque seguía pesando lo mismo comenzaron a decirle a mi madre que me veían mal. No sabía si creerla o no, hasta ahora no sé si hacerlo, yo sé que es mi madre y que me quiere por encima de todas las cosas y todo lo que ella hace es por mi bien, pero de pronto no sé si lo dice la gente o es que ella se lo inventa para convencerme. Hace unos cuatro meses empecé a engordar un poco, no mucho 1 ó 2 kg tal vez y me sentía bien, me veía bien y aunque al pesarme veía que había subido, eso no me afectaba, los tipos del gimnasio se fijaban más en mi y me decían que me veía mucho mejor y que era la más linda de ese gimnasio, pero como tenía que suspender el gimnasio por 2 ó 3 meses mínimo porque me iban a operar de la nariz, decidí rebajar 2 kg para subirlos tranquilamente durante el tiempo en que no me ejercitaría. Es allí donde el problema se agudizó, en esos meses no recuperé el peso y volví a restringirme demasiado (según mi madre) en lo que como y bajé aún más, hace como 2 semanas llegué a pesar 43 kg y la gente empezó a decirme que estaba muy delgada. Mi padre no se ha metido mucho en lo de mi comida, pero hace 2 días cuando la novia de mi hermano le dijo a mis padres que lo mio era muy grave, creo que mi padre reaccionó y se puso furioso y dijo que si no engordaba me hospitalizaría, eso es inaceptable y se que prefiero cualquier otra cosa que ir a un hospital, creo que se debe al hecho de que no quiero aceptar mi enfermedad públicamente, pues en el fondo se que la sufro, y no me agrada. Le prometí a mi padre que engordaría 4 kg, pero que lo haría sola, que no se metieran conmigo y lo que me preocupa ahora es que debo hacerlo, no por la amenaza del hospital, sino porque soy una de esas personas extremadamente responsable y cuando digo que voy a hacer algo debo cumplirlo o si no me escapo de que me de un paro cardíaco. Hoy me pesé y subí un kg, lo peor es que nadie lo nota y no se que haré si subo los 4kg prometidos y nadie lo nota y me siguen diciendo que estoy reflaca, que soy una langaruta, demacrada, esqueleto, etc.. y me siguen comparando con todas las mujeres bonitas y «de buen cuerpo». En verdad estoy desesperada, no sé que hacer, quiero ganar peso, estar bien y no seguir con el miedo de que si empiezo a comer, seguiré comiendo más y más hasta volverme un bodoque. POR FAVOR NECESITO AYUDA URGENTE. Gracias por ponerme atención. Espero obtener una respuesta 265 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa Testimonio 4 Hola, pues disculpen pero prefiero ser anoréxica que una vil cerda! y no es por mala onda, pero esto de la anorexia funciona muy bien, claro, tampoco al límite de llegar a ser un esqueleto. Bueno, quisiera ver imágenes de niñas anoréxicas, por favor ¡ya! y por último que alguien me escriba. Testimonio 5 Estoy sola en casa, me aburría y he decidido conectarme a internet, no se por qué, pero me he metido en la palabra anorexia, puede que sea porque estoy saliendo de ella, o eso es lo que me dicen, yo creo que nunca se apartará de mi del todo. Hace tres años y medio que convivo con ella, creo que he pasado por todo ya, ingresada, separada de mis padres y hermanos durante un año y dos meses sin llamadas, ni cartas, NADA, por ataques de bulimia... En fin, necesito que alguna chica que lo haya superado me anime, para poderlo hacer yo también. Testimonio 6 Hola! Tengo 19 años y hace dos tuve anorexia. Podríamos decir que era un principio de anorexia, mido 1,63 m y pesaba 45 kilos, claro que a veces subía, sobre todo en los veranos, para que mis padres no se dieran cuenta, además de usar más ropa de lo normal en invierno. He tenido dos recaídas y el año pasado tuve una excelente mejora, llegué a pesar 56 kilogramos, lo cual no me preocupó mucho, pero éste año empecé con el mismo problema y me asusté mucho. Me gustaría contactar con niñas que necesiten una esperanza. Yo comía muy poco durante unos dos años (16 y 17 años), soy muy perfeccionista y no sé como se inició todo, pero actualmente he visto fotografías mías de ese entonces y las encuentro horribles. No me gustaría hablar públicamente de lo que hacía, porque no quiero dar ideas, para seguir con ésto. Es una enfermedad terrible y no quiero volver a tenerla, fueron tiempos malos, en donde el espejo se convirtió en mi peor enemigo. Suerte y ánimo. Testimonio 7 He llegado a esta página por casualidad, pero tengo mucho que ver con su problema, no padezco de anorexia, pero en ocasiones he deseado padecerla, desde pequeña, me han adjudicado el sobrenombre de «gorda», realmente no estaba tan gorda, lo que pasaba es que todos en mi casa son demasiado 266 Testimonios sobre trastornos de conducta alimentaria delgados y altos, yo soy la segunda de 4 y parezco ser la más chica (por el tamaño), estuve analizando fotos y cuando tenía 14 años estaba «preciosa», tenía muy buen cuerpo, es más, fui candidata a reina en la sec. y gané el segundo lugar, y a pesar de eso seguí siendo la gorda. Esto me afecta demasiado, ya que no hay momento en el que me pueda sentar en la mesa sin que me hagan algún comentario de mi gordura y lo que como. ¡Pero digo yo,... comemos lo mismo! que cada quien tenga organismos diferentes es otra cosa. El problema empeoró cuando entré en la Universidad, y el horario me absorbió, (yo pensé que me iba a favorecer), pero fue todo lo contrario, me levanto como a las 8, desayuno (a veces), me arreglo y salgo a la biblioteca o a casa de fulanita a hacer mi tarea, de ahí entro a las 3 de la tarde a la escuela,... por lo que ya no comí, salgo a las 8 de la escuela y llego a mi casa a las 8:30, con un hambre..., como lo que hay, y llegan mis hermanos y me dicen (ya estas comiendo otra vez...). Y lo peor es que yo me propuse ignorar a todo mundo (te vas a poner como tu madre, ves ya no cabes, mírate los cachetes, luego no te quejes, hija que gorda te ves hoy...etc.), por el horario en el que comía ahora sí que empecé a subir. Toda mi vida pesé 59-64 cuando mucho, ahora ya ni sé. La verdad, ahora sí que me he provocado problemas, porque eso me ha bajado la autoestima demasiado. Y desde que me propuse bajar he aumentado cada vez más y más, ahora peso 79 (la última vez hace como un mes) y ahora estos pantalones ya no me quedan, ya no sé que hacer, mi novio el mismo desde hace 4 años y pico, me dice que no me preocupe que el me quiere así, pero....YO NO, yo así no me quiero, porque me estoy haciendo daño yo misma, la grasa no es salud, en verdad NECESITO AYUDA, POR FAVOR Testimonio 8 Bueno he leído todo lo que han escrito, es la primera vez que entro y me parece muy bueno, pues puedes expresar lo que te pasa. Yo por ejemplo, tengo bulimia desde hace varios meses, yo pesaba 78 kilos y medía 1,59, entonces me obsesioné, hice dietas que casi me mataron, estuve 3 veces en el hospital, pero logré mi cometido, bajé 12 kilos en menos de 1 mes, no se qué me pasa pues me peso y bajo cada día más, pero me siento más gorda y más gorda, mi piel es muy blanca, ya no tiene color, tengo 18 años y no sé cómo curarme, ójala me pudieran escribir. Testimonio 9 Hoy por primera vez en mi vida me he preocupado por mi salud. Me 267 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa duele todo el cuerpo. Tengo 22 años, mido 1,70 m y peso como 48 kilos. Siempre he sido delgada, desde que nací, mi madre todo el tiempo se ha empeñado en verme con más peso. Desde que tengo uso de razón he detestado la obesidad. Un día cuando pesaba alrededor de 53 kilos alguien me dijo «oye, como que estás engordando» fue como un balde de agua helada. Siempre le he temido a la anorexia, de hecho no creo estar enferma, lo que sucede es que ahora tengo mi horario escolar repleto y hay días que no me queda tiempo de comer y otros solo como una vez. Hago mucho ejercicio porque estudio artes escénicas y debemos estar «en forma». Hoy me siento un tanto confundida, porque hay ocasiones en que siento un hambre terrible y empiezo a comer y en menos de tres bocados ya quedé satisfecha. Todos me preguntan ya comiste? qué comiste? en dónde? comer! comer! comer! Yo no me privo de las cosas que me gustan como los helados, pero nunca puedo terminarme lo que me sirvo. Si alguien puede orientarme se lo agradecería, ya que en los últimos meses he bajado más de peso y me he enfermado más frecuentemente, pero el caso es que como y no puedo, no puedo terminar. Testimonio 10 Tengo 29 años y soy anoréxica. Estoy desesperada porque no sé cómo pedir ayuda, tomo diuréticos y quisiera dejar de hacerlo pero no sé cómo, no sé si puedo porque tengo que tomarlos y si los dejo comienzo a hincharme terriblemente, por favor, si alguien sabe como ayudarme, no me dejen morir. Testimonio 11 Me es difícil hacer esto, debido al miedo de pensar que alguna vez algún amigo o conocido lo llegue a ver. Todo empezó en Mayo de 1998, cuando empecé a tener problemas con mi novio, él se portaba insoportable, me agredía, y yo no sabía por qué, hasta un día que en el colegio mi mejor amiga me dijo que lo había visto con otra, yo me quise morir, y me culpé porque yo había descuidado mi imagen, había veces que no me maquillaba para verlo y no me arreglaba lo suficiente, porque yo pensaba que ya lo tenía en la bolsa, yo creía que él nunca se me iba a escapar. Y para empeorar las cosas, terminamos en las vacaciones de verano. Debido a la depresión que adquirí al enterarme del engaño de mi adorado novio, y que además me estaba engañando con una chica que era super arreglada, ya que vestía siempre a la moda, que tenía cinturita de avispa y que tenía un buen trasero, me sentí morir. Los dos meses de vacaciones de verano bastaron para que yo adquiriera «ANO268 Testimonios sobre trastornos de conducta alimentaria REXIA», había días que yo no comía porque quería estar delgadísima, quería sentirme bien conmigo misma, solo me hacían comer cuando me llevaban comida que me habían comprado fuera de casa, o cuando yo me iba a comer con mi mejor amiga a restaurantes, fuera de ahí no probaba bocado. Yo mido 1,70 y he llegado a pesar 47 kg, mi situación mejoró cuando mi novio y yo regresamos, y el me obligó a comer de nuevo, pero desde luego que ahora escondo mi anorexia, soy más cuidadosa, en verdad nadie me ha diagnosticado la anorexia hasta ahorita, solo me dicen que me veo super mega bien, que cómo bajé de peso tan rápido, que les pase la receta, además muchos me aconsejan que me vaya a una agencia de modelos, pero bueno ahora en estos momentos tengo muchos problemas, mi novio es muy celoso, con decirle que ni al gimnasio me deja ir y pobre de mí que me vaya una tarde con mis amigas sin avisarle, en mi casa ya me escogieron la carrera que quieren que estudie, en la escuela me exigen demasiado ya que doy asesorías a los estudiantes menos aplicados y lo de la graduación ya me trae loca. Por eso tengo ANOREXIA porque es lo único en mi vida que por el momento puedo controlar. Por lo menos la anorexia me ayuda a verme bien y mientras yo la controle no creo que tenga por qué preocuparme. Yo tengo 17 años y ésta opinión me ha ayudado a desahogarme un poco, ya que ahorita estoy llena de problemas de todo tipo. El último es que tengo varicela y ya tengo 2 semanas con la enfermedad y no me curo, muchos dicen que no tengo defensas porque no como, yo lo único que quiero es curarme para ir a la escuela, visitar a mi novio y amigos, y en este momento dejaría que me inyectaran lo que fuera para curarme. Aunque eso quisiera decir engordar un poco. Como puedes leer tu puedes utilizar la anorexia, solo tienes que llegar a tu peso ideal y mantenerte, pero bueno, cada cabeza es un mundo. Gracias por ponerme un poco de atención que eso es lo que ahora necesito y te diré que: «MIENTRAS TÚ TE SIENTAS BIEN, TODO SERÁ PERFECTO» Atentamente Testimonio 12 Hola, casualmente encontré esta página, donde afortunadamente me doy cuenta que no soy la única persona que tiene desórdenes con la comida. Tengo 18 años mido 1,67 m y peso 52 kg. Desde chica yo no quería ser gorda, ni siquiera tener grasa en mi cuerpo, yo sé que es necesaria pero realmente la odio, así que desde chica procuraba no comer pan, galletas, tortillas o harinas, cosas que hasta la fecha me dan asco y no las consumo. Mi problema mayor es actualmente, pues he bajado de peso unos 3 ó 4 kg, por está razón, 269 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa mi madre me mandó hacer análisis de sangre en donde salí un poco anémica, me siento todo el día con sueño, sin ganas de moverme y tan solo quisiera dormir todo el día. Yo sé que mi problema es en gran medida por mi falta de apetito pues a veces sólo como una vez al día y si como demasiado me siento como puerco en engorde, o si acaso llego a tener hambre procuro fumar para olvidarme de eso, me veo ojerosa y demasiado delgada, si tienes algo que escribirme pues recibiré gustosa tu mensaje. Testimonio 13 Hola, no tengo idea si alguien vaya a leer esto pero tengo que decirlo porque estoy cansada de guardar todo. Creo que empiezo a tener síntomas de anorexia y aun leyendo tantas cosas, después de que mi padre me regaló un libro acerca de Bulimia y Anorexia, no me espanto, al contrario tengo deseos de ser anoréxica, no es porque esté de moda sino que no me gusta mi cuerpo, me siento gorda y me veo gorda, aunque sólo mido 1,63 m y peso 50 kilos necesito bajar más de peso. Mis amigas, mi novio, conocidos, etc, me dicen que estoy delgada pero yo no lo siento así, todo lo contrario, cada vez estoy peor. El lunes fue el cumpleaños de mi mejor amiga y tuve que comer por educación ya que de otro modo no lo habría hecho, es más, me dio asco el haber comido tanto. Quisiera pesar 48 kilos y pienso comprar un té que sirve como laxante a ver si de esa manera bajo de peso, porque las dietas no sirven y aunque tomo litros de agua al día tampoco veo resultados. En mi escuela la mayoría de las niñas populares y bonitas son demasiado delgadas. Yo no me considero fea, todo lo contrario, de hecho si tuviera un poco más de estatura y estuviera delgada me metería a una agencia de modelos. Estoy enferma lo sé, pero aun así la idea de querer ser anoréxica no me la voy a quitar hasta alcanzar mi «meta». La bulimia me da miedo pues una amiga que se llama L.... empezó a vomitar durante dos semanas y de repente vomitaba sangre y eso me espanta, además me gusta mi sonrisa y no quisiera verme llena de caries y con mal aliento. En fin, quizás más tarde pueda contarles si alcancé mi «meta». Testimonio 14 Tengo 31, casada, tres hijos, peso 69,5 kg, soy comedora compulsiva, de repente me da la onda de comer e irme enseguida a vomitar, nunca he considerado la posibilidad de ser bulímica, no creo serlo, pero no quisiera ser gorda, y me gustan muchos de los alimentos prohibidos, quiero aprender a 270 Testimonios sobre trastornos de conducta alimentaria comer, mientras la encuentro, no veo por qué no seguir cuando me sienta llena, vomitando, espero lograr lo que quiero, ánimo a todos. Testimonio 15 Hace 5 años que empecé teniendo anorexia, ¿debido a qué? No lo se. Antes le echaba la culpa a todo y a todos, mis viejos, los chicos, a mí, a todo. Estuve 1 año así hasta que me obligaban a comer y me volví bulímica, hoy en día no estoy curada pero después de tantos psicólogos, tratamientos que siempre dejaba y mucho asco por mí misma, me he dado cuenta de que más allá de haber perdido peso, perdí amigos, confianza y lo que es peor me perdí a mí misma. En realidad, no sé cómo logré querer salir, solo sé que mi cabeza cambió muchísimo y que quiero volver a ser yo misma, tal vez es cuestión de madurez, no lo sé, todavía me falta encontrar muchas respuestas, lo único que sé y estoy completamente segura es que absolutamente nadie puede ayudarme sino yo misma y que sólo si yo estoy decidida puedo salir de esto. Leí todos los comentarios y me asustan, no porque yo no haya pasado por esa etapa, todo lo contrario la pasé y peor, es más, estuve internada por intento de suicidio hace un par de meses. Lo que me asusta es el hecho de que ninguna de ustedes toma conciencia de lo grave que es su situación, y de como están desperdiciando su vida, y no es que yo lo mire desde afuera porque yo lo pasé. Pueden tomarlo como consejo o solamente pasarlo por alto, pero en algún momento se van a arrepentir de desperdiciar su vida y de echarle la culpa a todo el mundo, inclusive a ustedes, porque nadie va a venir a salvarlas, no va a existir ese milagro que muy adentro suyo esperan, no pierdan tiempo, porque sólo ustedes pueden ayudarse, esa es la dura realidad, sino se mueren. Suerte a todas inclusive a mí. Testimonio 16 Desde los 12 años la anorexia ha sido una pesadilla de la que no logro despertar. En estos momentos tengo 22 años. Todo empezó cuando iba al «cole», donde me empecé a sentir humillada por mis compañeros, que me insultaban por mi aspecto «regordete». Mi propio orgullo me impulsó a dejar de comer «a mi manera» para poder demostrar a todo el mundo que yo no merecía oír esa clase de insultos. Empecé a dejar de tomar dulces y, en fin, todos mis platos preferidos, que yo pensaba en esos momentos que debía recortar de la dieta para conseguir mis fines propuestos. Fui adelgazando y mi satisfacción era cada vez mayor. En casa, mis padres empezaron a preocupar271 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa se, me llevaron a un par de médicos, pero entonces, la anorexia no era un tema bien conocido. Me administraron medicamentos para recobrar el apetito, minerales, vitaminas... No recuerdo muy bien cómo lo hice, pero poco a poco y con el ímpetu de mis padres, las manías desaparecieron lentamente de mi cabecita y recobré una figura ideal en la que me sentía perfectamente bien. Mi primera recaída fue a los 14 años, en unas colonias, donde, no sé por qué razón empecé a dejar de comer. A partir de ese momento, mi peso empezó a caer en picado. Cuando mis padres me fueron a recoger apenas podían reconocerme. En casa, continué con mi estricto régimen y mis manipulaciones. Cursé 1º BUP y dirigí todas mis fuerzas en sacar el curso adelante. Yo me veía mal, más bien, sentía complejos por mi extrema delgadez y me embutía ropa por debajo de mis pantalones para disimular mi aspecto pero a pesar de ello, cuando llegaba la hora de comer, mi mente se transformaba y yo no era la chica con la que todo el mundo podía tratar, y que lo daría todo, sino que mi carácter se volvía agresivo y me rebotaba contra todos. Cada día se montaba una batalla. Me llevaron a un psicólogo e informaron a mis padres sobre la anorexia. Volví a tomar medicamentos y me iban a visitar periódicamente. No hubo mejoras hasta que en verano, empecé a salir con un chico. Mi cabeza ya no estaba obsesionada en mi cuerpo, sino en gustarle al chico con quien iba, de manera que durante los 5 meses que duró el «noviazgo» recobré otra vez mi buen aspecto. Cuando rompimos, me sentí mal conmigo misma otra vez y ya os lo podeis imaginar. Mi peso cayó en picado. Llegué al borde de los 30Kg y me ingresaron en Bellvitge (planta de psiquiatría). Allí lo pasé muy mal. Supongo que debeis saber como funcionan las normas internas de un ingreso (no podía recibir visitas, reposo absoluto, comidas abundantes, control estricto...) En 4 meses de ingreso recuperé 14 Kg y me dieron el alta. Seguí durante un tiempo una terapia de grupo y un día decidí dejar de ir. Todo me iba bien en casa, mis estudios avanzaban, salí con unos cuantos chicos y me sentía bien...pero como que no todo puede ser como un cuento de hadas, en dos años volví a perder peso lentamente. En estos momentos vuelvo a estar delgada y mi cabeza le da vueltas a la posibilidad de volver a ingresar, aunque también sé que no es la mejor solución. Busco a cada instante cualquier motivación para animarme pero no me funciona nada. Hace algún tiempo, que entre otras cosas me dedico al canto, y mientras canto delante de la gente, durante las actuaciones, me olvido de todas mis penas, pero, la obsesión sigue en mi cabeza. Tengo la esperanza de acabar con ésto de una vez. Lo deseo con todas mis fuerzas, no quiero volver a ingresar, quiero cantar, no 272 Testimonios sobre trastornos de conducta alimentaria quiero hacer daño a la gente que me quiere, quiero seguir trabajando, quiero salir con algún chico, quiero ser algo más que piel y huesos. Espero que mi testimonio haya servido de reflexión y ayuda a quien lo lea. Asimismo estoy dispuesta a ponerme en contacto con chicas que tengan ganas de explicarme sus problemas para ver si entre todas nos podemos apoyar más. Suerte. Testimonio 17 Soy F. y tengo anorexia, me estoy volviendo loca, hace un mes me dieron de alta después de estar seis meses en un tratamiento con A. C. mi doctora, ahí me ayudaron, pero la verdad es que, todos creen que estoy curada, pero no es así, yo sigo teniendo anorexia, necesito hablar con alguien, tengo 18 años y ya no sé que hacer, ésto ha empeorado, porque siempre he querido ser modelo y fui a un casting, aquí en EUA donde estoy viviendo con mi hermana y me escogieron para ir a una convención en la cual voy a posar delante de todas las agencias de modelos más fuertes del mundo y eso me está empeorando porque sé que tengo que estar super bien, mi peso es 43 kilos y mido 1,70 y así me he conservado, como bien pero hago ejercicio, quiero estar más flaca para ir a la convención de modelos. No sé si me estoy volviendo loca y no sé si ésta va a ser mi forma de vida siempre, siempre preocupada por lo que tengo que comer. Yo no sé que hago aquí porque yo misma se la cura de ésto, pero yo no quiero, o no sé si quiero, me gusta estar flaca y así quiero ser siempre. Si alguien me puede decir qué hacer, estoy muy confundida y necesito ayuda por favor, gracias. Testimonio 18 Nunca me ha agradado la gente que tiene sobrepeso es algo que no soporto en una persona, yo ahora mido 1,68 m, peso 45 kg, soy guapa y me encanta que la gente me diga que me veo fabulosa, que soy una linda chica. Dejé de consumir alimentos desde que me metí a una agencia de modelos, es un ambiente de mucha competencia en donde la más delgada y bella se lleva los méritos, decidí salirme porque quise estudiar, pero continúo comiendo únicamente lechuga, tomo laxantes, me paso tiempo viéndome al espejo y en la báscula, hago ejercicio. Se que estoy enferma pero prefiero estarlo a tener que estar gorda. A pesar de que mi novio me dice que él me quiere por lo que soy, no le creo, él me dijo al principio de nuestra relación que se había fijado en mí porque le encanté completamente. A veces he pensado que sería mejor dejar de existir, de hecho una vez estuve a punto de cortarme las venas pero 273 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa no pude, pero siento que en otro momento lo pueda llegar a hacer. Podría decir que mi otro vicio son los “chavos”, porque me encanta ir a los bares los fines de semana y ligar a cuanto “tipo me agrade”, después de un rato de diversión lo dejo. Sé que hago mal pero eso me apasiona. Me siento ridícula escribiendo aquí pero fue un impulso que tuve, porque al fin y al cabo tenemos algo en común. Testimonio 19 S... mide un metro setenta, tiene diecisiete años y hasta hace unos meses pesaba 52 kilos. Quiso adelgazar un poco. No mucho. Lo justo para el verano, un kilo, no más de dos. Adelgazó doce y cuando pesaba cuarenta, sus padres la ingresaron en el hospital del Niño Jesús de Madrid. Sabía que estaba enferma. Antes de llegar al hospital leyó libros que hablaban de anorexia y se reconoció. Le daba igual. No quería curarse. En realidad, curarse o no le daba igual. No quería comer. El primer día en el hospital bebió un zumo y lloró por haberlo bebido. Entonces se dio cuenta de lo difícil que le iba a resultar librarse de la anorexia. Pasó este verano estudiando en Estados Unidos. Allí empezó a vomitar y a anotar cuidadosamente lo que había comido cada día y lo que merecía comer al día siguiente. Cada vez un poco menos. Cuando volvió a Madrid dejó de vomitar y también dejó de comer. Doce kilos menos en dos meses. «No tengo hambre, ya he tomado algo por ahí, hoy no me apetece cenar, comí demasiado a mediodía... Sí, he adelgazado un poco, pero me siento bien, ya recuperaré peso...». Los síntomas y las excusas de las enfermas de anorexia para no comer son muy parecidas, pero las causas de la enfermedad, variadas, la mayoría de las veces tan enrevesadas, tan ocultas y tan inimaginables que parecen inexistentes. S... es lista, es guapa, estudia en un buen colegio, no baja del notable, lee muchísimo, hace deporte, tiene amigos, actúa en un grupo de teatro, quiere estudiar psiquiatría. Sus padres están separados, como otros muchos padres. Eso es lo que se ve. Cuando ella habla de sí misma, es lista pero no brillante. Desde luego, fea. De ningún modo sobresaliente. La amistad le resulta difícil y las relaciones con los chicos, casi imposible. Sin duda, por su culpa. S.... se ha asustado mucho en el hospital. Ve a otras adolescentes anoréxicas con un tratamiento parecido al suyo. Un mes de ingreso y quizá años de terapia después. Algunas van por la cuarta o la quinta recaída. Se portan bien, porque quieren salir cuanto antes para perder el peso que han ganado. Le preocupa no ser capaz de controlar su enfermedad cuando no tenga una enfermera vigilando que se come hasta 274 Testimonios sobre trastornos de conducta alimentaria la última miga y la puerta del cuarto de baño cerrada con llave para evitar la tentación del vómito. Ha visto una enferma crónica que pesa treinta kilos y sigue negándose a ganar peso. Se deprime cuando alguna niña esconde un trozo de pan en el bolsillo del pijama, porque hay que evitar comer lo que se pueda, aunque sea una uva. Se deprime primero y se aterroriza después, porque a ella le hubiera gustado hacer lo mismo. S... escribe cuentos y un intento de novela fantástica. Escribe además un diario desde hace años. Un diario que ha continuado en el hospital, en los últimos meses no habla más que de su enfermedad y que nos ha cedido para que publiquemos algunos párrafos. Diario del verano del 96: «Puedo leer, ver la tele y escribir, puedo salir, perder el tiempo y hacer básicamente lo que quiera... Bien, quería decir que hoy no he comido hasta la cena. Genial, porque no tenía hambre, pero en la cena he comido demasiado y no ha servido de nada. Tengo la tripa hinchada y me siento gorda». 18 del 7: «Son las nueve y media en Madrid. Aquí las tres de la madrugada. Llevo 24 horas sin dormir, pero no tengo sueño. Estoy en Estados Unidos chapurreando cautelosamente un idioma que desconozco. Lentamente, todo irá saliendo». 24 del 7: «A las siete teníamos que cenar... Pizza. Estoy intentando controlarme, pero mira lo que he comido hoy. Cereales, Sándwich de queso, Un poco de fruta podrida, Pan con queso, Lechuga ¿Ves mis intentos? Pero no hay mucho donde elegir». 28 del 7: «La cabeza me va a estallar. Llevo una hora dando vueltas en la cama, despierta por no sé qué extraña pesadilla, pensando en lo que quiero hacer con mi vida. Ayer quería venir aquí. Hoy sólo quiero dejar de tener cerebro. He pensado en papá. He pensado en la universidad. Aquí he amontonado preguntas». 3 del 8: «A lo mejor tengo un problema. Me he pasado la noche vomitando y no sé qué voy a hacer. Habíamos ido al cine y comí palomitas. Entonces me ardía el estómago. Al llegar a casa intenté vomitar y sólo salía un líquido amarillo asqueroso. Así que cené. Jamón York frito y unas patatas con queso. Vomité. Así que tomé un yogur natural con leche y un plátano y perfecto. Entonces llegó B.... con la comida mexicana y comí dos setas de ésas y dos palos de queso. Así que tengo la tripa llena y me siento gorda». 6 del 8: «El lunes estuvimos todo el día de compras. Me sentía cansada y obsesionada por la comida. Cené demasiado y quise vomitar, pero no pude, lo que fue realmente frustrante... Hoy creía que llegaríamos a las cuatro, pero paramos unas tres horas en Albany en casa del hermano de B... tiempo suficiente para tener hambre y comer tarta. Después, a eso de las siete, paramos de nuevo y me comí un helado. Y por fin llegamos a casa. Había sido un día realmente 275 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa asqueroso. En Albany me estaba muriendo de asco y en el coche a ratos no podía más, así que sólo pensaba en vomitar. Conseguí vomitar un poco y fue un alivio, porque hacía unos días que no podía. No brillo en nada, no me distingo en nada. Y yo lo sé. Pero decírselo a A... es como reconocer que éste año no he querido a nadie y nadie me ha querido. Es como dejar de luchar contra la palabra mierda. Sí, soy una mierda. Mírame, me quito la ropa, me descubro, sí soy una mierda. Decir: nada me sale bien, ningún chico de los que quiero me quiere. Es como decirle a A.... soy fea, no me tengas alto en tu escala de valores, porque no valgo para nada, y desde luego no me creas capaz de nada porque soy fea. No, no puedo dejar que ella crea eso. Simplemente, no puedo». 15 del 8 «(...) Me gustaría comer una manzana, comer un yogur de chocolate con galletas sin vomitar y sin engordar, beber leche de fresa, pero no lo necesito. Tengo la tripa llena... Está bien, 48 kilos es genial. Menos no. 52, ¡ah, no, es demasiado! Me sorprende ¿cómo antes podía comer patatas fritas y eso?. Ya no puedo. ¿Por qué quiero seguir adelgazando? No, yo sólo quiero no engordar. ¿Y un helado? ¿Cuándo te permitirás un helado? Sólo si me salto una comidas. Sí quiero seguir saltando comidas, quitando el hambre con fruta para no engordar, PERO, si mamá cocina cosas deliciosas, no puedo... Es mejor saltar la comidas, comer el helado y vomitar. Entonces sí sirve, porque no engorda». 18 del 8: «estamos en un cámping y aún no he conocido a nadie. No me he sentido simpática ni graciosa ni abierta. Lo que quiero decir es que nadie va a querer conocerme por ser simpática, porque tengo miedo. Ni tampoco por ser mona, hay demasiadas rubias delgadas aquí. Si alguien me dijese que con la dieta que llevo me voy a quedar en 48 kilos no volvería a pensar en vomitar. Si alguien me dijese que con la misma dieta y vomitando adelgazaría más ni me lo plantearía. Pero aún así, no vomito. Por pereza. Por asco. Tanto da. Hoy he desayunado una galleta (en realidad media) y un yogur con cereales. Luego he comido medio tomate con atún (sal y aceite) y un bocata (en pan de baguette, y eso que quería renunciar al pan, seguro que eso contribuye a ganar peso) con un montón, pero una burrada de queso. Si tan sólo hubiera comido fruta merecería una buena cena, moderada, pero de cualquier cosa. Sin embargo, he hecho una buena comida, con lo cual no merezco cena ¿Entiendes?». 19 del 8: «Me duele el estómago. He querido vomitar porque me han obligado a comer sin hambre. Ahora sólo sé que el desayuno con el que soñaba va a tener que esperar y que: 1-He cenado sin hambre 2-He comido demasiado 3-No lo merecía». 31 del 8 «sólo quiero contarte las pesadillas que he tenido estas últimas noches. En la primera, yo 276 Testimonios sobre trastornos de conducta alimentaria acababa de comer. Estaba increíblemente llena. Entonces llegaba mamá que me había comprado un helado de vainilla con cookies y, como sabía que me gustaba, un paquete de cookies. «Te lo tienes que comer todo», decía, porque es muy caro. Era horrible porque no podía más». 1del 9: «Hoy he tenido dos sueños. En el primero yo comía un montón de galletas, como antes, en los viejos tiempos, una burrada. Me alegré al despertar». 2 del 9: «Bueno, esto fue lo que X. me dijo: «Sí, estás flaca, pero estás bien. Sólo te hace falta músculo en los brazos. Haz flexiones». No he vomitado desde que volví de Estados Unidos y no quiero hacerlo. Ahora bien, estoy comiendo casi siempre más por costumbre que por hambre y eso me molesta. Quiero hacer mucho deporte para tener hambre. Y después de comer queso, hacer deporte para quemar en caso de exceso. Por otro lado, flexiones, abdominales y flexibilidad. Eso es lo que quiero. Ahora me espera la cena. Pescado y patatas fritas. No tengo hambre. Me levanto con legañas, mocos y dolor de garganta tras una noche de pesadilla. Con desgana desayuno por rutina y empieza el día de no hacer nada. No me quejo, no es una queja». 9 del 9: «Acabo de pensar una cosa. TERMINÓ EL VERANO 96 ¿Qué ha quedado de él? Más problemas, 46 kilos y no sé si amigos al otro lado». 17 del 9: «Hoy me he vuelto a pesar. 45,45Kg. Supongo que estoy comiendo demasiado poco en comparación con lo que necesito. Algo tiene que cambiar. Pero no va a ser fácil. Sabes que no». 22 del 9: «Siento mucho frío. Aunque me envuelva en lana, mis pies y mis manos siempre están frías. La piel eternamente erizada. Tengo mucho frío. Pero lo soporto, porque no hay causa. A veces, sin haber hecho ningún esfuerzo, me siento cansada. Como si no tuviera fuerzas para seguir, como si simplemente no pudiera. Pero puedo y por eso lo olvido. Se me ha despellejado todo el cuerpo. Cuando me desvisto un polvo blanco se dispersa en el aire. Virutas de piel muerta. De mi piel muerta. No importa. No tengo regla. No sé muy bien lo que es ir al baño. Hay una idea que me atormenta. Una idea que puebla mis noches de pesadillas. Al despertar, me siento aliviada. Pero es sólo un tiempo, puedo vivir con ello, así que también lo ignoro. Quizá he aprendido algo. He aprendido a controlar mis sensaciones, frío, calor, hambre, sed. Mentía al decir que quería tener hambre. Porque lo que yo sé es que no quiero comer ni quiero pensar en ello. No sé por qué es así, pero lo es». 14 del 10: «quiero contarte un sueño muy gráfico que he tenido hoy. Yo llevaba una compresa gigante, enorme, gorda... Pero al mirar no había regla, sólo una especie de manchita marrón, como si hubiese vomitado un poco. Era más bien vómito lo que había en esa compresa. En el otro sueño querían 277 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa matarme. He ido dos veces al psicólogo pero no me ha dicho nada nuevo. Mamá habla de ingresarme. Confío en que no me estropeará la vida de esa forma. Realmente camino sobre una cuerda floja con un cerebro muy vacío y abierto sólo a una cosa ¿Tienes algún sueño? Oh sí... Suelo soñar con comida». 15 del 10: «Tic, tac, tic, tac, prosigue la cuenta atrás. Tic, tac, tic, tac, 42,700 marcó esta vez ¡Oh! es después de aerobic. ¡Oh!, es antes de cenar». 17 del 10: «Papá me ha hecho decirle que sé que hay anorexia de por medio y que voy a intentarlo. Pero yo no quiero comer ni tengo hambre ni quiero intentarlo. Todo depende de mí y sólo de mí. Hoy he desayunado un vaso entero de papilla y he comido dos empanadillas a rebosar de queso y coliflor con bechamel y más queso. Me siento mal. No quiero recuperar peso. No quiero y no quiero. Así estoy bien. No me siento más cansada ni más débil. Sólo tengo frío y no tengo la regla. Estoy bien, estoy bien. He perdido peso y estoy bien. Así que no sé por qué no me dejan en paz. Si es por el físico, que les jodan. No estaba más guapa antes y si lo estaba, qué divertido que se den cuenta ahora. Acabo de pensar. Ese chico rubio nunca saldría conmigo y seguro que me despreciaría si supiera todo esto. He leído mucho sobre anorexia y tengo muchos rasgos, pero si estoy enferma, no quiero curarme. A lo mejor estoy cansada de ser hipócrita. —Vale, papá voy a intentarlo—. Si tengo que engordar, engordaré. Estoy bien, bien, bien. Y no quiero, no quiero engordar. No quiero. Y hoy he comido y ojalá pudiese quemarlo todo o no haber comido. Mamá está comprando cosas. Hay galletitas, hay nocilla, hay cereales, hay fruta, hay magdalenas, hay yogures y yo no sé qué desayunar y ni siquiera si quiero desayunar. Y luego hay comida y yo no quiero comer. Pero lo hago. Bueno, sólo quería contarte cómo van las cosas. Me llevó dos veces al psicólogo pero no me dijo nada que yo no supiera. Ayer volví a la consulta del endocrino que me recetó no sé qué cosas y habló de clínicas si llegaba a los 38 kilos. Y yo no quiero curarme. Me toco los hombros y siento un montón de huesos. Soy un puto hueso me digo. Está bien. No me muero y no tengo hambre». 20 del 10: «Mi vida ha cambiado. Empieza la recuperación. En el autobús X. me dijo que me estoy suicidando, y que el cole y toda mi vida se destruía, que tenía que cambiar de aires. Me dijo que me fuera con él el fin de semana que viene. Yo le contesté que pensaba que él no quería estar conmigo. Se echó a llorar y eso me devolvió la vida». 21 del 10: «Tic tac, tic, tac. No lo he entendido del todo. 42 kilos. Hoy no he ido al cole porque he visto a dos psiquiatras. El doctor M..., o como se llame hablaba de hospitalización... Mierda, ahora que me curaba. Y 278 Testimonios sobre trastornos de conducta alimentaria luego comí. Comí y voy a cenar. Aún así, 42. El reloj que avanza». 23 del 10: «Me equivoqué. Me equivoqué como en tantas cosas. No ha empezado una nueva etapa. No estoy a los pies de una gran montaña, no voy a empezar a vivir ni se ha hecho la calma después de la borrasca. Bueno, se me ha caído el mundo encima, he querido llorar pero no lo he hecho. Soy agria y malcriada con quien me ha traicionado. Por mi bien, no lo dudo, pero no me importa, y me siento lo suficientemente confusa como para justificar mi egoísmo y no pensar más que en mí y en que estoy enfadada. En fin, ya no siento nada. Yo no quiero ir a un hospital. No quiero, no quiero. No quiero. No es por miedo, es que me dan ganas de llorar. Y me molesta. No quiero ir a un hospital. Mi gatito ya no me quiere. Tengo que ir a cenar. No tengo NADA de hambre... En el hospital me harán comer pan. No quiero que nadie lo sepa». 25 del 10: «Tengo, tengo, tengo, un pequeño problema. ¡Nos vamos! ¡Nos vamos! ¡Sí! Sabes que tengo problemas con la comida, lo sabes. Hay cosas que quiero comer antes de ir al hospital. Queso, empanadillas, papilla, galleta ¡Nos vamos! (No había comido nada en todo el fin de semana. Perdí un kilo y medio en dos días)». 29 del 10: «En el hospital. Llegué ayer y había camas, claro que había camas. Me da rabia llorar, pero también lloro de rabia y eso no lo puedo evitar. Me desesperé y todas las veces que he llorado ha sido por eso. Ese día había comido. Mucho, mucho queso..., pero me obligó la vieja de la voz amable y tranquila a tomarme un zumo que bebí llorando. Hoy he tenido que hacer caca con la puerta abierta... No veas cómo ha dolido, sentía vergüenza, rabia e impotencia. No me he lavado los dientes desde hace dos días, ni me he duchado ni me he enjuagado la boca, no puedo andar y sólo como, como y como. Y como pan, un pan asqueroso. He tenido que merendar un bocata de jamón york con queso. Yo mentía a mi madre al decirle lo que había comido a mediodía. (Vaya, esta es la primera vez que lo digo y suena... suena mal). Acabo de cenar. 2.000 Kcal y luego reposo, reposo, como una gorda. Comer y descansar, comer y descansar. Y todo el mundo, los traidores por todos lados, por todas partes. Quiero hacerlo todo bien, porque no me gusta estar aquí. No sé si eso es bueno o malo, pero es la verdad. No puedo querer curarme porque primero quiero asumirlo todo bien. Sé que no puedo dar el segundo paso sin haber dado el primero antes». 30 del 10: En la merienda he descubierto que mi plátano era doble. Increíble. No sé de dónde sacan fruta tan enorme. Mi plátano tenía dos plátanos. Saben cómo hacer que todo esto sea odioso. Ya lo creo que lo saben. No toquéis la comida. Comeros los pipos de las uvas, bla, bla, bla». 31 del 10: «Estoy harta... Ayer por la 279 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa noche me dieron dos pastillas y luego almax. Esta mañana me han vuelto a dar otra pastilla y almax. Y ahora, antes de comer me han dado otra cosa. Ya les vale ¿no? Estoy furiosa, estoy harta. No quiero que me den nada más. Ya vale, ya vale, ¡basta! Sé cuanto peso: 42,400 gramos. He recuperado dos kilos... Cuando ingresé pesaba 40,080. Hoy al ver a A. me he agobiado increíblemente ¿Cómo? ¿Cómo ha podido llegar a eso? Es que no puede vivir, es que no es nada. Se va a morir. No puede ser. Dan ganas de gritarle: ¡Reacciona! ¡Que te mueres! No es que estés muy delgada, es que estás enferma, te mueres. ¡Entra en razón! Pero A. lleva cinco años enferma. Tiene diecisiete años y pesa 34 kilos. Se ve michelines. Chica, te mueres. Ojalá no tuviera que ver comer a la chica ésa. Se esconde a todas horas la comida en el pantalón. Desmenuza el pan, las galletas, desparrama la comida y consigue no comer ni la mitad de lo que le ponen. Son celos ¿no? ¿Celos de no poder hacer yo lo mismo? Tendré que pensar en todo esto, pero ahora estoy cansada». 2 del 11: «¿Sabes? no espero oír el carrito de la comida. No, no tengo ansiedad, y hoy he tenido hambre y estaba muy feliz después de comer». 3 del 11: «Hoy me he relajado demasiado. No he pensado nada, salvo ahora que me vuelvo a agobiar con lo de hacerlo bien me está convirtiendo en una sin importancia y sin valor... Puedo curarme de la anorexia. Te juro que parece mucho más sencillo que curarme de lo otro. La anorexia es cuestión de voluntad, lo demás me tortura el cerebro. Lo que yo quiero es que no se olviden de mí. Bah, mierda. Tienes el defecto de ser egoísta y de necesitar atención. ¿Cómo se lucha contra los defectos? Un egoísta ejercerá la generosidad». 7 del 11: «Es mucho más fácil caer que salir. Y yo no estoy saliendo. Mírame. No quiero. Ahora que lo estaba haciendo bien... Me estoy volviendo depresiva. Así que soy estúpida. Espera, que me calmo. Calma...» Testimonio 20 Yo ya no sé si estoy loca o qué!, bueno la cosa está así, a los 14 años mi trauma por bajar de peso me convirtió en una bulímica pero no me sirvió para bajar de peso pues seguía engordando como un puerquito sin rabo. Fue como hasta los 15 cuando me hice anoréxica, no llegué a adelgazar hasta los huesos pero sí bajé bastante, como 19 kilos, esto gracias a una dieta. Bueno, el chiste es que recuperé la alegría, volví a andar en fiestas, mis calificaciones subieron, en fin de nuevo era feliz. Cuando mi madre se dio cuenta de que ya ni comía se lo dijo a mi padre y me llevaron con un doctor, y asunto resuelto, pero lo malo vino después cuando me vino una depresión muy 280 Testimonios sobre trastornos de conducta alimentaria grande y comencé a subir de peso aceleradamente (claro nuevamente volví a los hábitos alimenticios de antes) ahora he comenzado de nueva la dieta, y otra vez estoy adelgazando mucho y me he jurado no volver a subir de peso por que ya sé que cuando esto pasa me pongo tan deprimida que quiero morirme. Mucha gente dice que personas como yo están mal, que porque solo somos superficiales y que solo nos importa el físico y que deberíamos de querernos tal y como somos, pero la verdad es que uno no puede ser feliz así, bueno no en mi caso, yo se lo mal que se siente estando gorda y no encontrando solución por ningún lado, es terrible, por eso espero que si quieres escribirme por que necesitas ayuda, pero ayuda de verdad ¡no tonterías que no te sacan de lo mismo, les puedo decir la varias alternativas que las harán bajar y la verdad es que es mucho más sencillo de lo que te imaginas!!! no te des por vencida! tu puedes!!!!!:) Testimonio 21 Mi nombre es M... y creo que sufro de anorexia. Todo comenzó hace como 3 meses cuando comencé a encontrarme gorda, comencé a evitar el alimento y a tratar de vomitar pero como no podía, compré unos laxantes que lo único que me provocaron fue dolores estomacales. También comencé a hacer ejercicios. Después de mucho intentar logré vomitar y lo hacía a diario, tanto que se convirtió en mi rutina. Mi madre me llevó a una psiquiatra la cual aún me está ayudando, todos están desesperados porque la psiquiatra y el nutricionista me dieron una semana de plazo porque sino me van a tener que hospitalizar, mi madre se desesperó tanto que me llevó a un iriólogo, el cual dijo que yo no tenía anorexia, y lo que tenía era un problema de páncreas. Yo estoy super confundida y no sé qué hacer porque mi madre no le cree a la psiquiatra y dice que no me va a llevar más. Yo creo a la psiquiatra porque ella me conoce y sabe lo que siento. Esta enfermedad me ha hecho cambiar mucho porque me ha puesto mentirosa y bandida. Ya no creo a mi madre y pienso que es mala porque me dice que lo que yo quiero es que me hospitalicen, cuando eso no es verdad. Por favor, si alguien quiere ayudarme, escríbanme. Testimonio 22 Tengo 15 años, mido 1,65 m. y peso 76 kilos. Soy gorda y soy una comedora compulsiva desde mis 14 años. Soy consciente de mi desorden y sé que en estos momentos mi estado es malo. Sufro de 2 a 3 atracones al día 281 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa y cada vez que tengo uno pasa lo mismo. Siento la culpa y me veo gorda, lloro por un rato y me prometo que ésta será la última vez, que mañana empiezo una nueva vida, comeré con mi familia en la mesa y no arrasaré con la comida, no compraré chocolates, galletas, helados y papas fritas. El ciclo continúa. Pastillas, dietas y la balanza, paso el día controlando mi peso. Estoy cerda y gorda pero ¿que puedo hacer?, no hay cambio en mi vida. Cuando es hora de comer o cenar como poco, a veces me excuso y digo que no tengo hambre pero media hora después compro golosinas y consumo calorías como loca, hasta sentirme satisfecha y culpable. Quiero vomitar pero no logro sacar la comida de mi cuerpo, luego me dan ganas de quitarme la vida y no tengo valor. Quiero ser anoréxica y tener la fuerza necesaria para no comer. Me odio, no soporto ver mis gordas piernas, mis blandos y horrendos muslos y mi estúpido y obeso gran trasero, mi grasa, la grasa de mi estómago. Cuento las calorías que consumo y aunque haga ejercicios con los atracones subo de peso. ¿Qué hago para bajar de peso? AYUDA !!!!!!!!!!!!! quiero ser normal y delgada, por favor. Testimonio 23 Tengo 25 años y soy anoréxica desde hace 3. No soy ninguna cría que se deja engatusar por las pasarelas de moda ni por las presiones exteriores, pero estoy enferma. Mi historia comienza hace ya mucho y está plagada de altibajos, de momentos de recuperación y momentos de recaída. Aun recuerdo los sábados de madrugada haciendo flexiones después de una noche de marcha. De locos, ¿verdad? Todo empezó sin querer, supongo que quería ser mejor, más guapa, más delgada, quería hacerlo todo y quería hacerlo perfecto. De hecho, aún quiero. Comencé a perder peso. Me sentía mal físicamente y a la vez llena de energía, me sentía destrozada emocionalmente, pero orgullosa. Todo muy complicado, una manera de pensar muy difusa. Tal vez solamente soy autodestructiva y nunca creo que hago nada bien. Quizá el problema no es el exterior, sino mi autoestima que por norma esta bastante baja. Recuerdo etapas, de verdadero infierno, pero nunca pensé que mi vida correría peligro. Siempre creo que controlo la situación. Ahora toda parece más sencillo porque me encuentro bastante bien, pero creo que nunca tendré una relación normal con la comida. Solo falta que en mi vida se tambalee algo para empezar de nuevo. Por el momento me siento muy arropada y muy querida, y eso me hace dominar mis impulsos y casi no pensar en ello, pero es tan frágil. Solo espero tener suerte. 282 Testimonios sobre trastornos de conducta alimentaria Testimonio 24 Yo quisiera saber si podrían mostrarme unas fotos de lo que es una persona completamente anoréxica. Testimonio 25 Tengo 15 años y soy una persona con anorexia. Todo empezó cuando en la primaria yo era la típica niña “llenita” del grupo, pero esto me lastimaba mucho pues mis compañeros me apodaban “ballena” o me decían que parecía embarazada. Recuerdo que en una ocasión vi a una niña con pantalones ajustados de arriba y muy acampanados de abajo, entonces le dije a mi madre que yo quería unos iguales pero azules ella me respondió “¿como quieres usarlos siendo tan gorda? tendrías que ser muy flaca para que te los compre, si no te vas a ver muy mal”. Me limité a mirarla con unas ganas inmensas de llorar. Si mi madre me molestaba todo el tiempo con eso ¿quien me iba a defender de los comentarios hirientes de mis primos, compañeros y amigos? Yo tenía entonces 8 años. Subí de peso, pero también crecí mucho de estatura para mi edad, así que me veía un poco menos gordita. Cuando pasé a sexto de primaria nadaba 2 horas diarias, por lo que la espalda se me hizo más ancha y me daba un aspecto más robusto. Esto no me gustó nada y comencé a vomitar la comida. Cuando pasé a segundo de secundaria seguía haciendo lo mismo pero comiendo lo menos posible, así que mis padres se dieron cuenta y me llevaron a terapias. Las dejé al pasar a tercero de secundaria y éste grado lo hice en Canadá, desde donde les escribo, pues llegué hasta aquí a estudiar inglés. Aquí fue cuando empezó lo peor: empecé a hacer ejercicio exagerado hasta quedar exhausta y con solo 1/4 de pera y por lo menos 4 litros de “clight” en el estómago al día. La alimentación de aquí es completamente diferente a la de México, sobre todo porque aquí abunda la comida rápida como hamburguesas, pizzas, helados etc. y la idea de volver a ser la ballena de mi infancia me asustaba. Bajé de peso lentamente al principio pero cuando esto se me hizo un hábito comencé a desmayarme en las clases de educación física, por lo que dejé de hacer ejercicio. Mis amigos se dieron cuenta de ello, sobre todo por que me veían con ojeras todo el tiempo, cada vez se me caía más cabello y mi piel estaba helada con un tono pálido grisáseo. Actualmente mido 1,65 y peso 39 kg. Lo cierto es que apenas puedo moverme, me cuesta mucho levantarme para ir al baño, ir la escuela es una pesadilla y para acostarme debo colocar almohadas sobre la cama para no sentir como los resortes de la cama se clavan entre mis huesos. Pronto regresaré a casa, no quiero 283 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa imaginarme la cara de mis padres cuando me vean, en mi casa no saben nada de ésto, pero lo cierto es que creían que yo adelgazaba gracias a una dieta que me había enviado la nutricionista. Ahora lo único que me interesa es regresar para implorarles que me ingresen a una clínica, pues ésto me está matando. Si me preguntaran qué prefiero ahora, respondería que me encantaría no haber empezado nunca a vomitar y haberme quedado con 57 kg, para poder correr, bailar y reír sin que me duela todo el cuerpo. Ya es tarde para pensar en eso, pero espero que no sea tan tarde para poder salvar mi vida. Testimonio 26 Soy bulímica; desde que tenía 15 años me dí cuenta lo que significaba estar delgada, ser aceptada, creo que la sociedad misma te impone estas enfermedades porque la mayoría de la gente al ver que eres gorda te etiquetan, eres la chistosita del grupo, la gordita que siempre anda sola porque nadie la quiere; no deberían criticarnos si ustedes mismos hacen que esta enfermedad entre en nosotros, cada quien decide qué hacer con su vida y nosotras hemos decidido echarla a perder, es realmente motivador el ver que la báscula marca cada día kilogramos menos y lo es más aun cuando la gente te dice: “oye que bien te ves”; aunque tu sabes que por dentro te estas muriendo, luchando por esa delgadez, por esa perfección; no nos juzguen y si ya lo han hecho pónganse un momento en nuestros zapatos, no es nada fácil estar todo el día contando calorías, pensando en cómo engañar a todos diciendo que ya comiste y aún no lo has hecho ni lo harás; no es nada fácil darse un atracón y saber que después tus dedos irán a tu garganta... no nos juzguen, traten de comprender que nosotras ya no vivimos en su mundo, el nuestro es diferente, en él viven las calorías, los laxantes, las pastillas para adelgazar... ésta es nuestra realidad y no va a cambiar... Testimonio 27 La verdad no se cómo comenzar esto.....voy a cumplir 30 años, tengo dos hijas maravillosas, un matrimonio sin grandes problemas y una situación económica que en estos tiempos es difícil tener. Quizás con un poco de vergüenza debo decir que soy bulímica y que es horrible....la sensación de sentir que mi cuerpo va a reventar cuando como y los dolores de estómago que padezco... son un martirio... estoy en tratamiento, pero miento, le miento a mi doctora, a mi esposo y a mí misma. Yo comencé con esto a los 23 años.... no era adolescente.... sin embargo la crueldad de la gente fue más 284 Testimonios sobre trastornos de conducta alimentaria poderosa que mis deseos de no volver a vomitar. Bajé 40 kilos en casi 2 años, y mientras más bajaba más gente se me acercaba, más amigos tenía, y más hombres se fijaban en mi..., pero mi organismo ha pagado muy caro las consecuencias de esta terrible enfermedad. Sufro de esofagitis y gastritis crónicas, tengo una hernia en el hiato que me provoca reflujos por lo que debo dormir sentada. Ahora que de nuevo estoy con este problema, siento que estoy fallando en todo y a todos los que yo amo, incluso a Dios, a quien he prometido mil y una vez “no lo volveré a hacer”. Lamento estar segura de que esto no tiene remedio y el mal que yo sufro es distinto al común de las jovencitas... lo estudio y leo sobre él... pero cada vez veo más lejana mi mejoría. Si hubiese alguien que pudiera decir “yo te puedo ayudar”, lo agradecería. Por último, no puedo dejar de decir que el sufrimiento que esto trae es más terrible que cualquier dolor físico... es difícil explicar lo que siento cuando veo a mis hijas dormir y pienso que ellas también crecerán... me gustaría estar con ellas, pero sé que mi vida está en serio peligro y cada vez que voy al baño y me deshago de lo que como una parte de mi se va a la alcantarilla y llegará el día en que ya no tenga nada de que deshacerme... entonces mi dolor acabará... Y MI VIDA TAMBIÉN...” 285 Trastornos del Comportamiento Alimentario: Anorexia y Bulimia Nerviosa Bibliografía Disponible Disponible Disponible Disponible Disponible Disponible Disponible Disponible en: en: en: en: en: en: en: en: http//www.Hipócrates.net/bibimag. 20-11-2002. http//www.lafacu.com. 22-10-2002. http//foros.yupimsn.com. 7-12-2002. http//adolescentesxlavida.com. 7-12-2002. http//www.intersalud.net. 7-2-2002. http//www.ciudad.com. 7-2-2002. http//comunidades.alle22.com. 7-2-2002. http//iteso.mx/-ps42309/testionios.html. 7-2-2002. 286 CUESTIONARIO TRASTORNOS DEL COMPORTAMIENTO ALIMENTARIO: ANOREXIA Y BULIMIA NERVIOSA CUESTIONARIO INTRODUCCIÓN 1. Los trastornos de conducta alimentarios (TCA): a) No están actualmente de moda. b) Raramente los medios de comunicación nos informan de algún aspecto relacionado con el tema. c) Ha habido un incremento de su frecuencia últimamente. 2. El interés reciente por parte de medios de comunicación sobre los TCA puede ser debido a: a) El que afecta a individuos muy jóvenes. b) La elevada mortalidad. c) a y b son correctas. 3. El interés creciente por parte de medios de comunicación, médicos y población en general sobre los TCA puede ser debido a: a) El que un número elevado de casos se convierta en formas crónicas. b) Las escasas hospitalizaciones. c) a y b son correctas. 4. El interés creciente por parte de los profesionales sanitarios sobre los TCA puede ser debido a: a) El incremento de las formas no purgativas. b) El incremento de las formas atípicas de T.C.A. con presentaciones clínicas a veces muy aparatosas en chicas muy jóvenes. c) a y b son incorrectas. 5. El incremento en los últimos años de T.C.A. ha conducido a que durante la última década se haya producido: a) Una débil proliferación de investigaciones. Trastornos del comportamiento alimentario: anorexia y bulimia b) Desarrollo de instrumentos de evaluación y procedimientos terapéuticos. c) a y b son correctas. 6. En el Corpus hipocraticum, se recoge: a) Sólo los efectos de un régimen debilitante y prolongado. b) Sólo los efectos de una repleción extrema y continuada. c) Los efectos de un régimen debilitante y prolongado y los de una repleción extrema y continuada. 7. Galeno en el 155, describe: a) La kynos orexia o hambre canino como sinónimo de la bulimia. b) Un cuadro de adelgazamiento morboso. c) a y b son correctas. 8. En las civilización Romana era habitual en banquetes y fiestas: a) La ingesta moderada de alimentos. b) Ingesta escasa de alimentos. c) La ingesta masiva de alimentos, seguida de conducta purgante. 9. Desde antiguo el hecho de comer: a) No ha tenido una connotación social. b) La comida ha sido un acto fundamentalmente individual. c) Ha supuesto compartir conocimientos y experiencias, propiciándose la relación y la empatía. 10. La mayoría de las anoréxicas que se diagnostican hoy día: a) Son idénticas fenomenológicamente a las clásicas intelectuales místicas, b) Son radicalmente distintas fenomenológicamente a las clásicas intelectuales. c) Son chicas adolescentes muy influenciadas por la sociedad que prima en exceso la imagen, la belleza. 11. En los T.C.A suele haber: a) Gran preocupación por el peso corporal y la figura, percepción alterada de la imagen corporal. b) Dietas extremas o ayunos, y combinación de ayunos prolongados y sobreingesta. c) a y b son correctas. 12. ¿Fue Gandhi anoréxico?: a) La mayoría de los autores estarían de acuerdo en que si lo fue. b) Si nos atenemos a los criterios diagnósticos de la DSM, no los cumple. c) Si nos atenemos a los criterios diagnósticos de la DSM, si los cumple 13. Una de las razones fundamentales, que pueden explicar el incremento de los trastornos de la conducta alimentaria: a) La presión social por la imagen estética de delgadez, reclamada igualmente al hombre y a la mujer. b) La presión social por la imagen estética de delgadez, especialmente reclamada a la mujer. c) Es el impacto sociocultural, sobre todo en los países en vías de desarrollo. 288 Cuestionario CONCEPTO DE ANOREXIA. REVISIÓN HISTORIA 1. La palabra anorexia deriva del: a) Latín. b) Griego. c) Ingles. 2. La anorexia nerviosa es un trastorno grave de la conducta alimentaria caracterizado por: a) Una pérdida involuntaria de peso, inducida y mantenida por factores endocrinos. b) Una pérdida deliberada de peso, inducida y mantenida por una alteración orgánica. c) Una pérdida deliberada de peso, inducida y mantenida por el propio enfermo. 3. Lo esencial de la anorexia nerviosa es: a) La preocupación por la comida. b) El temor a perder peso. c) a y b son correctas. 4. La anorexia nerviosa es considerada una enfermedad: a) Endocrina. b) Mental. c) Hipotalámica. 5. La anorexia nerviosa es un trastorno conocido desde: a) El siglo XX. b) El siglo XIV. c) La antigüedad. 6. Señale la respuesta correcta: a) La anorexia nerviosa al principio es considerada como enfermedad psiquiátrica, posteriormente como un trastorno endocrino. b) La anorexia nerviosa al principio es considerada como histeria, posteriormente como un trastorno psiquiátrico y finalmente endocrino. c) Al principio es considerada como histeria, posteriormente como un trastorno endocrino y finalmente psiquiátrico. 7. El primer caso de anorexia se dio en: a) Liduina de Shiedam. b) Catalina de Siena. c) Una paciente de Richard Morton. 8. La anorexia nerviosa en su evolución histórica se conocen diferentes etapas, señale la falsa cronológicamente: a) Psicosomática, pituitaria, redescubrimiento. b) Descriptiva, pituitaria, redescubrimiento, psicoanalítica, psicosocial y neuroendocrina. c) a y b son correctas. 289 Trastornos del comportamiento alimentario: anorexia y bulimia 9. Quien denominó por primera vez a estos trastornos “anorexia nerviosa”: a) Richard Morton. b) W.W. Gull. c) E. C. Laségue. 10. ¿Quién utiliza por vez primera el término de anorexia mental? a) W.W. Gull. b) R. Morton. c) Hurchard. 11. Déjerine definió la anorexia mental “ Se dice que un sujeto tiene anorexia mental cuando: a) Influido por representaciones mentales, adquiere una repugnancia por toda clase de alimentos y llega a inhibir en sí la sensación de hambre”. b) Influido por factores externos, adquiere una repugnancia por cierta clase de alimentos y llega a inhibir en sí la sensación de hambre”. c) a y b son incorrectas. 12. Señale la respuesta correcta a) A finales del siglo XX, en el año 1993 se describe un caso de anorexia tratado con hipnosis. b) Un año más tarde se describe dicha enfermedad como una psiconeurosis de defensa o neurosis de la alimentación con melancolía. c) a y b son incorrectas. 13. A comienzos del siglo XIX la Anorexia Nerviosa: a) Fue confundida con insuficiencia pituitaria. b) Empieza a tratarse desde un punto de vista psicológico. c) a y b son incorrectas. 14. A comienzos del siglo XX la Anorexia Nerviosa: a) Fue erróneamente confundida con insuficiencia pituitaria. b) Empieza a tratarse desde un punto de vista endocrinológico. c) a y b son correctas. 15. Los mayores e importantes avances en anorexia nerviosa se produjeron en: a) El siglo XVII. b) Principios del siglo XX. c) Las ultimas décadas. 16. En 1970 Crisp establece el concepto de anorexia como: a) Trastorno endocrino con fobia al peso. b) Trastorno neurótico con fobia al peso. c) a y b son incorrectas. 17. En 1970 Crisp establece el concepto de anorexia como: a) Un modelo de interconexión entre procesos psicopatológicos y biológicos que apunta hacia una inmadurez hipotalámica. 290 Cuestionario b) Un déficit en el factor liberador gonadotrópico así como anomalías en el control neuroendocrino. c) a y b son correctas. 18. Minuchi describe: a) La patología familiar. b) Terapia familiar. c) a y b son incorrectas. 19. En Italia Palazzoli: a) Desarrolla el uso de terapia familiar. b) Describe la patología familiar. c) Describe el modelo psicoanalítico. 20. En la actualidad el modelo que se propone es: a) Modelo de redescubrimiento. b) Modelo neuroendocrino. c) a y b son incorrectas. 21. En la actualidad el modelo que se propone es: a) Aquel que integra la vulnerabilidad biológica con determinantes psicológicos y sociales. b) El modelo biopsicosocial. c) a y b son correctas. 22. La prevalencia de la anorexia nerviosa: a) Ha ido disminuyendo partir de los años cincuenta y especialmente a partir de los setenta en el mundo occidental b) A partir de los años cincuenta y especialmente a partir de los setenta se va produciendo un incremento espectacular de esta enfermedad en el mundo occidental. c) a y b son incorrectas. 23. Actualmente se concluye que la anorexia nerviosa y la enfermedad de Simmonds: a) Son cuadros diferentes. b) Son cuadros similares. c) Nunca se les ha relacionado. 24. Algunas de las tendencias y preocupaciones en el abordaje de la anorexia han sido: a) Nosológicas, psicoanaliticas, endocrino. b) Biopsicosocial, nosológico, psicoanalítico. c) A y b son correctas. EPIDEMIOLOGIA ANOREXIA NERVIOSA 1. Una de las siguientes afirmaciones respecto a la Anorexia nerviosa es cierta 291 Trastornos del comportamiento alimentario: anorexia y bulimia 2. 3. 4. 5. 6. 7. 8. a) Hasta un 30% de estos trastornos no son reconocidos en la clínica diaria, lo que impide recibir un tratamiento adecuado. b) La tasa de mortalidad por anorexia en Estados Unidos es hasta 12 veces mayor que la de la población general del país. c) Ninguna de éstas afirmaciones es cierta. Es falso que: a) En la práctica los trastornos del comportamiento alimentario se solapan entre sí. b) La anorexia nerviosa es una entidad en la que se encuentran implicados múltiples factores (etiológicos, predisponentes, precipitantes, clínicos). c) La Anorexia nerviosa es una enfermedad de nuestro tiempo. Según Becker los criterios clínicos para el diagnóstico de anorexia son: a) Índice de masa corporal igual o menor a 17,5 Kg/m 2, miedo intenso a ganar peso. b) Percepción distorsionada de la imagen corporal y amenorrea. c) Ambas respuestas son ciertas. Respecto a la incidencia de la anorexia es cierto que: a) Se habla de un incremento de hasta un 1-1,6 por 100.000 habitantes en los últimos 30 años. b) Es mucho menor la incidencia en culturas orientales y en países subdesarrollados. c) Ambas respuestas son ciertas. Una de las afirmaciones siguientes es falsa: a) En el mundo occidental se considera que la prevalencia es de un 1,1% en los adolescentes de sexo femenino. b) En el mundo accidental la prevalencia en la población general se ha estimado entre el 0,1 y el 0,7%. c) Ninguna respuesta es falsa. La prevalencia en los países desarrollados se ha estimado entre: a) El 1% y el 4%. b) Si se consideran también las formas subclínicas podría aumentar hasta el 5% para el total de la población de adolescentes de edades comprendidas entre los 14 y 22 años. c) a y b son ciertas. La proporción entre ambos sexos en la anorexia es la siguiente: a) Se mantiene en un varón por cada 6 mujeres. b) Se mantiene en un varón por cada 10 mujeres. c) Se mantiene en un varón por cada 3 mujeres. Entre las poblaciones en riesgo para anorexia se encuentra: a) Adolescentes y mujeres jóvenes. 292 Cuestionario b) Bailarinas. c) a y b son correctas. 9. Los factores de riesgo para la Anorexia nerviosa se han clasificado en: a) Factores predisponentes, y precipitantes. b) Factores perpetuantes. c) Ambas son correctas. 10. Los denominados factores precipitantes, se definen como: a) Son los que acontecen inmediatamente antes del inicio del trastorno. b) Son los que actúan desde el inicio de la vida y condicionan la vulnerabilidad de un individuo a padecer la enfermedad. c) Son los que acontecen inmediatamente antes del inicio del trastorno y condicionan la vulnerabilidad de un individuo. 11. Una de las siguientes afirmaciones es correcta: a) Es más frecuente en el sexo femenino. b) La predisposición en las mujeres a presentar estos trastornos se debe fundamentalmente a factores socioculturales. c) Todas son ciertas. 12. Respecto a la relación de la edad con la anorexia nerviosa: a) La máxima prevalencia es a los 15-20 años. b) Varios estudios han concluido que existe una relación clara entre la edad de inicio y el cuadro clínico. c) a y b son ciertas. 13. Se ha observado en las pacientes con anorexia: a) Suelen ser jóvenes con bajo rendimiento intelectual. b) Tendencia a la autoexigencia y el perfeccionismo. c) Es más frecuente en clases sociales bajas. 14. Es falso que: a) Se ha observado relación de la anorexia con ciertos deportes. b) La Anorexia tiene una causa multifactorial. c) En preescolares, los problemas alimentarios afectan también más a las mujeres que a los varones. ETIOPATOGENIA DE LA ANOREXIA NERVIOSA 1. En la etiopatogenia de la anorexia nerviosa intervienen factores: a) Pueden contribuir factores socioculturales y biológicos. b) Siempre factores genéticos y biológicos. c) Siempre factores genéticos y socioculturales. 2. Es cierto que en la anorexia nerviosa: a) Los estudios de familias en la anorexia nerviosa han mostrado un incremento de la frecuencia de trastornos afectivos en parientes de primer grado. 293 Trastornos del comportamiento alimentario: anorexia y bulimia b) Existe una alta asociación de la anorexia con los trastornos afectivos. c) Ambas respuestas son ciertas. 3. No es correcto que: a) La anorexia nerviosa tiene un origen multicausal. b) La alteración hipofisaria es la causa de la anorexia nerviosa. c) La función neurotransmisora está alterada. 4. Las disfunciones de los sistemas de neurotransmisión constituyen el fundamento biológico de trastornos que son frecuentes en la anorexia, como: a) Trastornos depresivos. b) Trastornos por ansiedad y trastornos obsesivo-compulsivos. c) Todos ellos pueden aparecer. 5. Entre las alteraciones encontradas en los sistemas de neurotransmisión en la anorexia nerviosa, se encuentran: a) Niveles bajos de serotonina. b) Niveles bajos de la actividad opioide. c) Niveles altos de serotonina. 6. Los factores más importantes para explicar el predominio de esta patología en el sexo femenino, en países desarrollados, etc, son: a) Los factores biológicos. b) Los factores socioculturales. c) Los factores familiares. 7. Entre los factores socioculturales que pueden intervenir en la aparición de la anorexia, se encuentran: a) El anhelo de delgadez. b) El bombardeo de los mensajes publicitarios, con la progresiva y prácticamente completa exhibición del cuerpo delgado. c) a y b son ciertas. 8. Dentro de los factores individuales que pueden intervenir en el desarrollo de anorexia, son importantes: a) La autoestima y la autoimagen. b) La perseverancia y obsesión. c) Ninguna de ellas. 9. Las teorías psicológicas referidas a las causas de la anorexia nerviosa se han centrado mayoritariamente en: a) Mecanismos fóbicos. b) Formulaciones psicodinámicas. c) a y b son correctas. 10. Es falso respecto a las teorías psicodinámicas, que: a) Las teorías psicodinámicas se han centrado en fantasías de impregnación oral y relaciones seductivas de dependencia con una figura paterna cálida y pasiva. 294 Cuestionario b) Las teorías psicodinámicas se basan en relaciones de dependencia con una madre dominante. c) Ninguna es falsa. 11. Una de las siguientes afirmaciones, en relación con la etiopatogenia de la anorexia nerviosa es cierta: a) La etapa evolutiva adolescente, junto con los factores socioculturales constituye el gran factor de riesgo para la anorexia nerviosa. b) Ciertos deportes (gimnasia rítmica, patinaje artístico, corredores de fondo, etc.) experimentan una serie de circunstancias que les predisponen para estos trastornos. c) Todas son ciertas. 12. Es falso respecto a la anorexia nerviosa, una de las siguientes afirmaciones: a) Todas las disfunciones neuroendocrinas son consecuencia de la malnutrición, fenómeno central, nuclear, de la anorexia nerviosa. b) Los niveles disminuidos de noradrenalina podrían en parte explicar la bradicardia e hipotensión observadas en la anorexia. c) La autoestima exaltada se considera factor de riesgo para la anorexia nerviosa. CLINICA ANOREXIA 1. ¿Cuál de los siguientes patrones se asemeja más a la distribución típica porcentual de los diferentes macronutrientes de los pacientes con Anorexia nerviosa? a) Aumento del porcentaje de hidratos de carbono. b) Aumento del porcentaje de proteínas. c) Aumento del porcentaje de grasas. 2. ¿Cuál de las siguientes complicaciones no es típica de las pacientes con anorexia nerviosa? a) Caries dentales. b) Atrofia parotídea. c) Esofagitis. 3. ¿Cuál de los siguientes signos en una paciente con anorexia le haría pensar no en un agravamiento de su enfermedad sino en otra complicación concomitante? a) Hipertensión. b) Hipotermia. c) Bradicardia. 4. ¿Qué dato le haría sospechar la presencia de una anorexia en una compañera ocasional de comida? a) Ingestión rápida de las porciones de alimento. b) Troceamiento de la comida en porciones muy grandes. c) Ordenación rigurosa de la comida en el plato. 295 Trastornos del comportamiento alimentario: anorexia y bulimia 5. Señale la respuesta errónea sobre la distorsión de la imagen corporal en la Anorexia: a) No reconocen situaciones de delgadez ni en otras personas. b) Sobrevaloran su peso y su talla. c) Centran dicha distorsión en caderas, muslos y abdomen. 6. Señale la respuesta incorrecta respecto a la realización de ejercicio físico en la anorexia: a) Suele ser desproporcionado para su ingesta. b) Suelen buscar compañías de otras personas para su realización. c) Suelen imponerse horarios rígidos y no flexibles. 7. La pérdida de la menstruación en estas pacientes se caracteriza por: a) Cursar con unos niveles de gonadotropinas normales o disminuidas. b) Las cifras de estradiol se encuentran disminuidas. c) Deberse principalmente a la disminución de T3 y T4. 8. ¿Cuál de los siguientes comportamientos alimentarios es habitual en las pacientes con anorexia? a) Realizan una masticación acelerada e insuficiente de la comida. b) La comida se convierte en un acto social relevante. c) Frecuentemente preparan alimentos muy elaborados para el resto de la familia. 9. ¿Qué rasgo de la personalidad no esperaría encontrar en una paciente con anorexia? a) Alta autoestima. b) Aislamiento social. c) Comportamientos perfeccionistas. 10. ¿Cuál de los siguientes factores no contribuye al desarrollo de osteopenia en pacientes con anorexia? a) Hipocortisolismo. b) Déficit estrogénico. c) Baja ingesta de calcio. DIAGNÓSTICO DE LA ANOREXIA Y BULIMIA 1. No se incluye en el DSM-IV como criterio diagnóstico para la anorexia nerviosa: a) Rechazo a mantener el peso corporal por encima de un mínimo. b) Miedo intenso a engordar. c) Sensación de pérdida de control de la ingesta de alimentos. 2. Un atracón no se caracteriza por: a) Ingesta de alimentos en un corto espacio de tiempo. b) Sensación de pérdida de control sobre la ingesta alimentaria. c) Conductas compensatorias inadecuadas. 296 Cuestionario 3. Según el DSM-IV, ¿cuál es la frecuencia de atracones y de conductas compensatorias inadecuadas para el diagnóstico de bulimia nerviosa? a) Al menos dos veces a la semana durante tres meses. b) Un mínimo de dos veces al día durante tres semanas. c) Tres veces al mes durante el último año. 4. ¿Qué alteraciones endocrinas en la mujer se consideran criterios diagnósticos para la anorexia nerviosa según la CIE-10? a) Hipertiroidismo. b) Amenorrea. c) Síndrome de Cushing. 5. ¿Qué prueba diagnóstica no se realiza de forma habitual para el diagnóstico de Trastorno de Conducta Alimentaria? a) ECG. b) EKG. c) TAC craneal. 6. Los criterios diagnósticos para los Trastornos de la Conducta Alimentaria no están incluidos en: a) Cuestionario Scoff. b) CIE-10. c) DSM-IV. 7. Cuando el Trastorno de Conducta Alimentaria ocurre en sujetos prepúberes, al resolverse el trastorno: a) Se completa la pubertad de forma normal. b) No se completa la pubertad. c) Quedan como secuelas alteraciones endocrinas. 8. No se incluyen entre las conductas compensatorias de los atracones en la Bulimia Nerviosa: a) Períodos de ayuno. b) Abuso de laxantes. c) Seguir dietas propuestas por un especialista en Nutrición. DIAGNOSTICO DIFERENCIAL ANOREXIA Y BULIMIA 1. Ante una paciente que ha perdido en el último año unos 15 Kg de peso, ha quedado en amenorrea hace 6 meses, pesa 46 Kg para una altura de 155 cm, y presenta unos niveles de TSH bajos y FT4 normales ¿qué pensaría Vd? a) Que me encuentro ante un hipertiroidismo clínico que es necesario tratar con antitiroideos. b) Que me encuentro ante una situación adaptativa del tiroides a una desnutrición que no precisa más tratamiento que la nutrición. 297 Trastornos del comportamiento alimentario: anorexia y bulimia c) Que me encuentro ante un hipotiroidismo subclínico que es necesario tratar con tiroxina. 2. Una paciente con anorexia nerviosa presenta niveles de calcio total de 8,2 mg/dl ¿Qué pensaría Vd y qué prueba pediría a continuación? a) Que la paciente padece un hiperparatiroidismo, por lo que calcularía la Retención tubular de fosfatos. b) Que la paciente tiene una calcemia normal, por lo que pediría unas proteínas plasmáticas totales, y si es posible niveles de albúmina en sangre. c) Que la paciente tiene un hipoparatiroidismo, por lo que solicitaría una gammagrafía con Sestamibi. 3. En una paciente adolescente que ha perdido la menstruación a raíz de un descenso de unos 5 kg de peso en los últimos 3 meses, llegando a pesar 50 kg de peso para una altura de 155 cm, realizaría inicialmente: a) Test de gestación. b) Test de estrógenos y progestágenos. c) Cariotipo. 4. En una paciente adolescente con alteración de conducta alimentaria, que nunca tuvo la menstruación a sus 17 años, que pesa 49 kg de peso para una altura de 148 cm, con FSH elevada y E2 bajos, realizaría inicialmente a) Determinación de niveles de PRL pensando en una hiperprolactinemia. b) Cariotipo, pensando en un fallo ovárico. c) RNM hipofisaria pensando en un tumor hipofiso-hipotalámico. 5. Ante una paciente de 20 años que trae su madre por haber observado una pérdida de peso excesiva sin causa aparente, Vd podría confirmar una sospecha de estar provocándose el vómito si: a) Presenta una hipokalemia asociada a acidosis respiratoria y cloro descendido en orina. b) Presenta una hipokalemia asociada a alcalosis metabólica y cloro descendido en orina. c) Presenta una hiperkalemia asociada a alcalosis metabólica y cloro descendido en orina. 6. ¿Qué datos de la exploración podría hacer sospechar de una bulimia en una paciente que está perdiendo peso? a) Una coloración morena en pliegues de las manos y areolas mamarias. b) La presencia de callos en la zona dorsal de las manos. c) Tinte ictérico en conjuntivas. 7. En una paciente de 17 años, que ha perdido unos 6 Kg en los últimas 5 semanas, sin causa aparente, y su madre sospecha que vomita porque la ve comer más de lo habitual ¿qué pruebas le darían más información para su diagnóstico diferencial inicialmente: 298 Cuestionario a) Analítica general que incluyera una glucemia, determinación de hormonas tiroideas, enzimas hepáticas, Na+ y K+ en plasma. b) Analítica general que incluyera una glucemia, determinación de hormonas tiroideas, gasometría y determinación de Na + y K+ en plasma. c) Analítica general que incluyera una glucemia, determinación de hormonas tiroideas, gasometría y determinación de cloro en orina. 8. ¿Qué datos le harían pensar que una paciente diagnosticada de anorexia nerviosa restrictiva puede en realidad tratarse de una malabsorción intestinal? a) Presencia de estreñimiento. b) Presencia de osteomalacia. c) Presencia de vómitos. 9. Ante un paciente de 36 años que consulta por astenia, pérdida de peso de unos 6 Kg en últimos 3 meses sin razón aparente, aumento de pigmentación de piel y situación depresiva, Vd plantearía solicitar: a) Cortisol plasmático y libre urinario. b) Hormonas tiroideas. c) Calcio corregido en plasma. 10. Una paciente con antecedentes de trastorno de conducta alimentario bulìmico, que incluye ingestas abundantes de alcohol, que comienza a perder peso en los últimos 3 meses, con dolor abdominal severo de varias semanas de duración, aunque intermitente, y heces flatulentas y esteatorreicas, con gran probabilidad padezca: a) Una pancreatitis crónica. b) Una colecistitis aguda. c) Una coledocolitiasis con pancreatitis aguda. TRATAMIENTO NUTRICIONAL DE LA ANOREXIA 1. ¿Que es prioritario en el tratamiento de la AN?: a) El tratamiento psicológico. b) El tratamiento de la desnutrición. c) La educación nutricional. 2. En estados de desnutrición grave ¿que es prioritario? a) Renutrición urgente. b) Tratamiento psiquiátrico. c) Reposición hidroelectrolítica. 3. La dieta natural en el tratamiento de la anorexia nerviosa debe ser: a) Normal. b) Pobre en residuos. c) Rica en residuos. 299 Trastornos del comportamiento alimentario: anorexia y bulimia 4. Al reiniciar la dieta natural en AN ¿que alimento será aconsejable posponer?: a) Azucares. b) Vegetales. c) Líquidos. 5. ¿Que fórmula es de elección para la dieta enteral en AN?: a) Polimérica estándar. b) Polimérica estándar con fibra. c) Hiperproteicas. 6. El objetivo ponderal en AN debe ajustarse al: a) Peso ideal. b) El previo al inicio de la restricción alimentaria. c) IMC según rango poblacional. 7. ¿ En realimentación de la AN por desnutrición grave el aporte inicial será?: a) El del gasto energético basal. b) Solo sueroterapia durante los 3 primeros días. c) Aporte del 50% de requerimientos energéticos totales. 8. Cuando el aporte de volumen ha de ser bajo, la fórmula enteral por sonda debe ser en AN: a) Isocalórica. b) Energética (hipercalórica).. c) Hiperproteica. 9. Los polivitamínicos en el tratamiento de la AN: a) Deben evitarse porque aumentan rápidamente el peso. b) Deben asociarse al comienzo de la alimentación natural. c) No tienen interés. 10. En cualquier estado de grave desnutrición: a) Se producen severos trastornos mentales. b) En el caso de la AN obligan a que la rehabilitación nutricional sea un objetivo prioritario del tratamiento para que la psicoterapia pueda ser eficaz. c) a y b son correctas. 11. ¿Los objetivos específicos del tratamiento nutricional en AN son?: a) Corregir solo el estado de desnutrición y sus consecuencias clínicas y metabólicas. b) Mantenimiento de un estado nutricional normal en base solo a criterios higiénico-dietéticos correctos. c) a y b son incorrectas. 12. ¿Los objetivos específicos del tratamiento nutricional en AN son?: a) Corregir el estado de desnutrición y sus consecuencias clínicas y metabólicas. b) Mantenimiento de un estado nutricional normal en base a criterios higiénicodietéticos correctos, ponderados y asumidos por el paciente y fundamentados en un sistematizado y minucioso programa de educación nutricional. c) a y b son correctas. 300 Cuestionario 13. El tratamiento de la anorexia nerviosa: a) Se puede realizar independientemente por nutricionista, psiquiatra o cualquier otro profesional. b) En ningún caso el nutricionista, médico o dietista, debe exclusivizar la asistencia de la AN al margen de un equipo multidisciplinario integrado al menos por un psiquiatra/psicólogo y un médico-nutricionista. c) Es solo fundamental el psiquiatra. 14. La valoración del estado nutricional tiene como aplicaciones en la AN: a) Solo es útil para establecer la pauta de reposición nutricional de acuerdo al grado de desnutrición. b) Disponer de datos objetivables que permitan su comparación con referencia a rangos de normalidad sobre los que consensuar y establecer los objetivos ponderales y educacionales con el paciente. c) a y b son incorrectas. 15. Cualquier intervención nutricional en Anorexia nerviosa: a) Debe basarse en la libre aceptación por parte del paciente. b) El tratamiento debe ser individualizado, planificado y consensuado. c) a y b son correctas. 16. La intervención nutricional en AN en casos de extrema gravedad: a) Debe basarse en la libre aceptación por parte del paciente. b) El tratamiento debe ser individualizado, planificado y consensuado. c) a y b son correctas. 17. La intervención nutricional en AN: a) Debe establecerse el objetivo ponderal en base a un peso fijo ideal sino a rangos de IMC o tablas de talla/edad/sexo/constitución. b) No debe establecerse el objetivo ponderal en base a un peso fijo ideal sino a rangos de IMC o tablas de talla/edad/sexo/constitución. c) Para ello es de utilidad el conocimiento de las tablas de peso ideal. 18. El aporte energético de la dieta de inicio del tratamiento de la AN: a) Debe estar precedido por un cálculo de requerimientos teniendo en cuenta el gasto energético en reposo. b)Un exceso de ingesta en la fase inicial de reposición puede llegar a ser, beneficioso. c) a y b son correctas. 19. Para evitar la saciedad en el tratamiento en la AN: a) Pueden limitarse los alimentos ricos en fibra, grasas animales, fritos rebozados y bebidas carbónicas. b) Pueden utilizarse en los 10 primeros días algún procinético del tipo de la domperidona. c) a y b son correctas. 301 Trastornos del comportamiento alimentario: anorexia y bulimia 20. El seguimiento y control evolutivo de los pacientes de AN en régimen ambulatorio: a) Exige regularidad y sistematización de los parámetros nutricionales pactados. b) No se revisa la dieta y se continuara la misma hasta el final del tratamiento. c) a y b son incorrectas. TRATAMIENTO PSICOFARMACOLÓGICO DE LA ANOREXIA NERVIOSA 1. ¿Cuál fue el primer fármaco utilizado en la anorexia nerviosa? a) Ciproheptadina. b) Clorpromazina. c) Fluoxetina. 2. ¿Qué tipo de técnica se utiliza en la terapia conductual? a) Condicionamiento operante. b) Descentralización. c)Técnica de “qué pasaría si...” 3. ¿Qué fármaco produce una disminución del apetito? a) Ciproheptadina. b) Fluoxetina. c) Olanzapina. 4. La dosis óptima en la anorexia nerviosa tipo purgativa es: a) 40 mg/día. b) 60 mg/día. c) 80 mg/día. 5. La hospitalización en la anorexia nerviosa debe hacerse cuando haya pérdidas de peso superiores al: a) 40 %. b) 50 %. c) 30 %. 6. De los siguientes fármacos, ¿cuál se puede utilizar como complementario en el tratamiento de algunas manifestaciones clínicas de la anorexia nerviosa? a) Naloxona. b) Loracepam. c) Cisaprida. 7. ¿Qué tipo de psicoterapia es la más utilizada en el tratamiento de la anorexia nerviosa? a) Terapia de apoyo. b) Terapia cognitivo-conductual. c) Psicoterapia dinámica. 302 Cuestionario 8. La psicoterapia dinámica trabaja con: a) Interpretaciones. b) Refuerzos positivos. c) Pensamientos automáticos. 9. Señale la frase correcta. a) Los pacientes con anorexia nerviosa deben ser pesados diariamente para vigilar su recuperación ponderal. b) La técnica de prevención de respuesta está enfocada para el tipo purgativo de la anorexia nerviosa. c) La reinterpretación de la distorsión de la imagen corporal es una técnica conductista. 10. Señale la frase incorrecta. a) El tratamiento cognitivo-conductual se puede aplicar en régimen hospitalario y ambulatorio. b) Las técnicas de diversión se utilizan para apartar al paciente de pensamientos y situaciones patógenas. c) Los pensamientos automáticos son pensamientos que funcionan de forma refleja y están sometidos a crítica por parte del paciente. 11. ¿Cuándo está justificado el uso de las sales de litio? a) Cuando exista un trastorno bipolar de base. b) Cuando el paciente esté abusando de diuréticos. c) Para aumentar el apetito. 12. ¿Cuáles son los efectos secundarios de los antidepresivos tricíclicos? a) Anorexia e hiperactividad. b) Hipotensión y taquicardia. c) Disminución del umbral convulsivo e hiperprolactinemia. 13. La terapia psicoanalitica, disminuye: a) La ansiedad. b) La angustia. c) La conciencia. 14. Una posible ventaja de la psicoterapia de grupo frente a la individual es: a) Economía de tiempo para el terapeuta. b) Mayor esfuerzo económico para el paciente. c) No potenciación de determinados fenómenos terapéuticos. 15. La duración del tratamiento grupal es de aproximadamente: a) 2 a 5 años. b) 5 a 6 años. c) 1 a 3 años. 16. No es un objetivo de la terapia de familia: a) Cambiar el síntoma y el tipo de interacción familiar. 303 Trastornos del comportamiento alimentario: anorexia y bulimia b) Percibir el síntoma de forma diferente. c) Que los padres acepten a su hijo. 17. Una adecuada intervención psicosocial afectaría en principio a: a) Los supermercados. b) Centros educativos. c) Cines. CONCEPTO BULIMIA 1. En la definición de la bulimia según el DSM-IV, se incluye como criterios diagnósticos: a) Episodios recurrentes de voracidad, a los que le siguen conductas de compensación inadecuadas como el vómito. b) Consumo excesivo de laxantes, fármacos y diuréticos, periodos de ayuno y/ o ejercicio intenso. c) Ambas respuestas son correctas. 2. Es cierto respecto a la historia de la bulimia: a) Los griegos se auto-inducían el vómito después de copiosos banquetes. b) Etimológicamente la palabra bulimia proviene del latín. c) Significa literalmente “tener hambre de buey” . 3. En el siglo X, ¿qué autor describió al “hambre mórbido” como un apetito feroz con deglución en ausencia de masticación seguido del vómito auto-provocado? a) Russell. b) Aurelianus. c) Hipócrates. 4. Qué signo característico de la Bulimia Nerviosa, es consecuencia médica del vómito auto-inducido: a) Caries dental. b) Existencia de grandes glándulas parótidas. c) Ambas respuestas. 5. En la historia de la bulimia, señale la afirmación correcta: a) En sus orígenes la bulimia fue considerada como un desorden somático causado por humores calientes. b) El vómito fue utilizado como método de castigo y penitencia por las religiosas en la época feudal. c) A comienzos del siglo XVII los diccionarios médicos describen a la bulimia como la presencia de apetito voraz seguido de vómito propio de la histeria y del embarazo. 6. Una de las siguientes afirmaciones es cierta: a) En la actualidad la BN se presenta con mayor frecuencia que la Anorexia Nerviosa ya que el 95% de las pacientes con TCA la padecen. 304 Cuestionario b) En el año 1.979 la bulimia fue descripta por primera vez por Russel. c) Ninguna es cierta. 7. Es falso en la bulimia que: a) Existe malnutrición. b) Los pacientes suelen practicar las técnicas de purgado en secreto, por lo que los familiares pueden tardar más tiempo en detectarla. c) Existe conductas de compensación inadecuadas y repetitivas para evitar la ganancia de peso. 8. En el tipo purgativo de Bulimia nerviosa: a) El individuo se provoca regularmente el vómito o usa laxantes y diuréticos, que mediante sus efectos químicos, contribuyen a vaciar el contenido intestinal. b) Emplea el ejercicio intenso, el ayuno, etc., para reducir la absorción calórica de las grandes cantidades ingeridas. c) Ninguna es correcta. 9. Los rasgos de personalidad que pueden encontrarse, entre otros, en estas pacientes son: a) Baja autoestima. b) Sentimiento de desesperación. c) a y b. 10. Una de las siguientes afirmaciones respecto a la bulimia es falsa: a) Los individuos que tienen bulimia normalmente son impulsivos y tienden a participar en comportamientos de alto riesgo tales como el abuso de alcohol y drogas. b) Es un criterio diagnóstico que los atracones y las conductas de compensación suelen ocurrir al menos dos veces por semana durante un periodo de seis meses. c) Existen dos tipos de bulimia: purgativa y no purgativa. 11. Según el modelo cognitivo de Mc Pherson, se interrelacionarían una serie de distorsiones cognitivas, entre las que destacan: a) Pensamiento invertido. b) Autovaloración global y generalizada. c) Infraestimación de la imagen corporal. 12. Es cierto respecto a la bulimia que: a) La BN empezó a considerarse como una “epidemia social” en la década de los 90. b) Estas pacientes suelen tender al sobrepeso. c) No existen alteraciones en el esmalte dental a diferencia de otros trastornos del comportamiento alimentario. 305 Trastornos del comportamiento alimentario: anorexia y bulimia EPIDEMIOLOGÍA BULIMIA NERVIOSA 1. De las siguientes afirmaciones sobre la bulimia, señale la afirmación correcta: a) La bulimia es una enfermedad que afecta fundamentalmente a adolescentes del sexo femenino, siendo menos frecuente que la anorexia nerviosa. b) Tanto en la anorexia como en la bulimia existe una preocupación excesiva por el aspecto físico y la imagen. c) Ninguna afirmación es correcta. 2. De las siguientes características de la bulimia, es cierto que: a) La sobrevaloración del aspecto físico y la imagen como elemento decisivo para la autoestima es constante y relevante. b) La relación entre mujeres y varones es de 5:1. c) El diagnóstico es más fácil que en los casos de anorexia nerviosa. 3. Sabemos que los TCA son hoy el trastorno más frecuente de entre las enfermedades crónicas que afectan a mujeres entre 13 y 23 años, y respecto a la bulimia, es cierto que: a) Es una enfermedad que se inicia en la adolescencia, aunque puede pasar desapercibida y manifestarse claramente en los adultos jóvenes. b) Se presenta de forma preferente en adolescentes de clases con alto poder adquisitivo, aunque se ha descrito en todas las clases sociales. c) Ambas afirmaciones son correctas. 4. Es falso que en la bulimia: a) La incidencia se estima entre un 1 y 3% de los adolescentes. b) Diversos estudios sobre la incidencia de la bulimia han mostrado una tendencia descendente en los últimos años. c) La bulimia es una enfermedad que afecta fundamentalmente a adolescentes del sexo femenino, siendo más frecuente que la anorexia nerviosa. 5. De los diversos estudios realizados sobre la bulimia, sabemos que: a) La tasa de mortalidad es de alrededor del 2,4%, mientras que en la AN oscila entre el 6 y el 10%. b) Estimaciones de la prevalencia relativamente recientes a través de cuestionarios la cifran entre el 6 y el 10% de la población general. c) Ninguna respuesta es cierta. 6. En estudios realizados en otros países sobre la prevalencia de esta enfermedad, encontramos que: a) En una encuesta llevada acabo en 1998 en adolescentes italianas, se encontraron una prevalencia del 1% de bulimia nerviosa. b) En Suiza, entre las adolescentes de 14 a 17 años se encontró una prevalencia de bulimia nerviosa de 0,5%. c) Todas son falsas. 306 Cuestionario 7. En nuestro país, un estudio realizado en Madrid sobre incidencia, mostró una incidencia de bulimia nerviosa del: a) 0,5%. b) 7%. c) 1,25%. 8. Una de las siguientes afirmaciones sobre la bulimia nerviosa es falsa. a) Los estudios sobre Bulimia Nerviosa (BN) presentan prevalencias heterogéneas dependiendo del criterio de inclusión y de la forma de medir la alteración. b) Las pacientes puramente bulímicas no desarrollan nunca una restricción voluntaria y permanente de nutrientes que les lleve a un cuadro de malnutrición crónica. c) A pesar de que podemos encontrar referencias históricas aisladas, no se empezaron a publicar trabajos de forma sistemática hasta los años cincuenta. 9. Respecto a la prevalencia de la BN: a) Usando criterios diagnósticos estrictos, ha sido estimada en un 2% en mujeres adolescentes y prácticamente nula en varones del mismo rango de edad. b) El síndrome completo es raro en varones, pero las conductas de purga y vómitos aparecen con relativa frecuencia en grupos específicos de población de varones. c) a y b son correctas. 10. Entre los factores de riesgo de la bulimia, están: a) Sexo femenino, adolescencia y preadolescencia. b) Práctica de determinados deportes: ballet, gimnasia.. c) Ambas son correctas. 11. Son factores de riesgo de la bulimia, señale la falsa: a) Baja autoestima. b) Trastornos de la personalidad. c) Sexo masculino. 12. Entre los posibles factores de riesgo socioculturales para la bulimia se encuentran: a) Conflictividad en la integración escolar o en las relaciones interpersonales. b) Trastornos de la personalidad. c) a y b son ciertas. 13. Una de las siguientes afirmaciones sobre la bulimia es falsa: a) Los medios de comunicación actuales (publicidad abierta y subliminal) desempeñan un papel importante como factor de riesgo sociocultural. b) La bulimia nerviosa es una enfermedad en la que se han descrito un mayor número de trastornos por abuso de sustancias. c) No hay ninguna respuesta falsa. 14. Se define a las personas bulímicas según las múltiples escalas de personalidad, como: 307 Trastornos del comportamiento alimentario: anorexia y bulimia a) Personas impulsivas, con elevada sensibilidad interpersonal y baja autoestima. b) Alta autoestima. c) Actuar de forma predecible y controlada. 15. Es cierto respecto a la bulimia, que: a) La prevalencia de trastornos de la personalidad en pacientes bulímicas oscila entre un 21% y un 77%. b) Principalmente el trastorno límite de la personalidad y el histriónico, son los asociados de forma más específica con la bulimia. c) Amebas son ciertas. 16. Es cierto respecto a la bulimia: a) Respecto al nivel socioeconómico se ha sugerido que estaría más relacionada con niveles socioeconómicos altos, al contrario que la anorexia nerviosa. b) Se observa frecuentemente la existencia de dos o más trastornos de personalidad asociados. c) En la pubertad, las jóvenes que experimentan más sentimientos positivos sobre su cuerpo tienen más riesgo de desarrollar dificultades alimentarias. 17. Según Sohlberg el predictor más importante de mala evolución a largo plazo de los trastornos de la alimentación es: a) Abuso de alcohol. b) La impulsividad. c) Aburrimiento. ETIOPATOGENIA BULIMIA NERVIOSA 1. Los últimos estudios consideran a la bulimia nerviosa: a) Como una enfermedad social. b) Como una enfermedad psicológica. c) Como una enfermedad multifactorial. 2. Se consideran factores etiopatogénicos biológicos para la bulimia nerviosa: a) Mujer adolescente. b) Menarquia con IMC >30 o <10. c) Ambos. 3. La concordancia en gemelos homozigotos para la bulimia nerviosa es de: a) 50%. b) 23 %. c) 5 %. 4. Actualmente, respecto a los neurotransmisores en la bulimia nerviosa, es cierto que: a) Son una causa fundamental. b) Sus alteraciones sólo pueden considerarse como una consecuencia de la enfermedad. 308 Cuestionario c) Los neurotransmisores y el sistema hormonal son alterados por la malnutrición creando una interacción. 5. Se considera el principal factor precipitante de la bulimia nerviosa: a) La depresión. b) La insatisfacción con el peso y la figura. c) Una vivencia traumática. 6. Los expertos encuentran en la bulimia nerviosa trastornos de la personalidad de tipo: a) Personalidad histriónica. b) Trastorno límite de la personalidad. c) Ambos. 7. Es frecuente encontrar en los enfermos de bulimia nerviosa un patrón familiar de: a) Madre ausente. b) Madre dominante, rígida e impulsiva, con patrones de sobreprotección e intolerancia. c) Padre sobreprotector. 8. Cual de las siguientes es falsa en relación a la etiopatogenia de la bulimia nerviosa: a) La hipótesis multifactorial ha reemplazado a la de un único factor. b) Son los mismos factores los que predisponen, inician y perpetúan esta enfermedad. c) Se considera una enfermedad biopsicosocial. 9. Diga lo cierto respecto a la etiopatogenia de la bulimia nerviosa: a) Se ha encontrado relación con antecedentes de alteraciones del comportamiento alimentario en familiares de los pacientes con esta patología. b) La malnutrición, por sus efectos sobre la psique y el organismo en general, sería un factor precipitante básico. c) Los patrones familiares que alientan la independencia parecen predisponer a la aparición de esta enfermedad. 10. De los múltiples factores que contribuyen a la etiopatogenia de la bulimia nerviosa, actualmente se cree que los más determinantes son: a) Biológicos. b) Socioculturales. c) Psicológicos. CLÍNICA DE LA BULIMIA NERVIOSA 1. El estudio suprarrenal en la BN muestra: a) Cortisol basal disminuido. b) Frenación con 1 mg de Dexametasona. c) Frenación con dosis altas de dexametasona. 309 Trastornos del comportamiento alimentario: anorexia y bulimia 2. El estudio funcional tiroideo en la BN muestra: a) Aumento de T4. b) Aumento de T3. c) Aumento de T3-reverse . 3. Es típico de la BN : a) Conducta metódica y ordenada. b) Desnutrición. c) Atracones y conductas de purga. 4. El signo de Rusell, hace referencia a: a) Pérdida del esmalte dental. b) Erosiones en el dorso de los dedos. c) Hipertrofia de las glándulas parótidas. 5. En la analítica de la BN, podemos encontrar: a) Disminución del nivel de colesterol. b) Poliglobulia. c) Niveles de ácido fólico disminuidos. 6. En los familiares de pacientes con BN, es frecuente: a) El alcoholismo. b) La esquizofrenia. c) Ambos. 7. La incidencia de BN es mayor: a) En pacientes con síndrome de ovario poliquístico b) En niveles socio-económicos bajos. c) A edades muy jóvenes. 8. ¿Qué afirmación es cierta, en la BN?: a) No tiende a la cronicidad. b) Suelen ser personas comunicativas y extrovertidas. c) Es frecuente la depresión y las ideas de suicidio. 9. La Bulimia multimpulsiva: a) Tiene mejor pronóstico que otros tipos de Bulimia. b) En los casos extremos puede llegar al trastorno límite de la personalidad. c) Suele responder bien al tratamiento. 10. La causa más frecuente de ingreso en la BN es: a) Acidosis metabólica. b) Hipopotasemia. c) Hipercalcemia. TRATAMIENTO NUTRICIONAL DE LA BULIMIA 1. Son objetivos del tratamiento: 310 Cuestionario a) Desarrollar actitudes/creencias realistas acerca de la imagen corporal y el peso. b) Establecer un patrón normal de peso. c) a y b 2. Una de las siguientes afirmaciones sobre los objetivos del tratamiento de la bulimia no es cierta: a) Reducción del descontrol en la ingesta, vómitos y abusos de laxantes b) La paciente tiene que acudir con motivación para el tratamiento y corresponde a la familia c) Establecer un patrón normal de peso 3.El tratamiento de la BN consiste en: a) Psicoterapia individual, grupal y/o familiar b) Orientación nutricional c) a y b de forma conjunta 4. Una de las siguientes afirmaciones no es correcta: a) La hospitalización es necesaria siempre en todos los casos b) La psicoterapia y seguimiento médico a largo plazo son esenciales c) La psicoterapia se puede usar para evaluar y para aumentar la conciencia individual de los hábitos alimenticios. 5. El tratamiento de la bulimia debe ser: a) Individualizado b) Plan de tratamiento basado exclusivamente en el control del peso. c) Ninguna es correcta 6. Es cierto en el tratamiento de la bulimia que: a) A todos los niveles de cuidado, el tratamiento generalmente incluye altos niveles de estructura y un plan de tratamiento conductual basado en el peso del paciente y sus hábitos de comer. b) Se corregirá la alteración biológica que pueda presentar el paciente, con la incorporación y modificación progresiva de los hábitos alimentarios erróneos. c) Ambas respuestas son ciertas 7. La alimentación de la paciente bulímica debe ser: a) Selectiva b) Equilibrada c) Hiperproteica 8. El Plan nutricional consiste en: a) Consumir los alimentos en varias tomas a lo largo del día para evitar los atracones y la sensación de hambre. b) Atractiva, para aumentar el grado de satisfacción del paciente hacia las comidas y evitar el rechazo de las mismas. c) Las respuestas anteriores forman parte, entre otros criterios, del plan de tratamiento. 311 Trastornos del comportamiento alimentario: anorexia y bulimia 9. Es falso respecto al tratamiento nutricional de la bulimia: a) Inclusión progresiva en la dieta de los alimentos que al paciente le produzcan temor o rechazo además de los que aumentan su ansiedad. b) Los alimentos se consumirán en dos tomas al día para evitar los atracones y la sensación de hambre. c) El registro de las tomas realizadas puede constituir una ayuda tanto para el paciente como para el profesional, y permite valorar el tratamiento y pautar medidas correctoras. 10. Los cereales en el tratamiento nutricional de la bulimia: a) Se incorporan de manera progresiva b) Los pacientes tienen tendencia a rechazarlos c) a y b son correctas 11. Es cierto respecto al tratamiento nutricional de la bulimia: a) El consumo de pescado se recomienda en 4 o 5 veces a la semana b) El consumo de huevos se limitará a 1 por semana y la clara 3 veces por semana. c) Ninguna es cierta 12. Es falso que en la alimentación de las pacientes bulímicas: a) Las carnes rojas (cerdo, cordero y ternera) se limitará a 1 o 2 días por semana por su elevado contenido en colesterol y grasas saturadas. b) Se tomará pescado azul preferentemente c) Se recomienda la ingesta diaria de al menos dos piezas de frutas TRATAMIENTO PSICOFARMACOLÓGICO DE BULIMIA 1.¿Qué profesionales conforman el equipo multidisciplinar en el tratamiento de la BN? a) Endocrinólogo y Psiquiatra. b) Especialistas en nutrición, psicólogos, terapeutas ocupacionales, personal de enfermería y psiquiatras. c) Psiquiatras, endocrinólogos y psicólogos. 2. ¿Cuántas veces debe pesarse el paciente en régimen de hospitalización? a) Una vez a la semana. b) Todos los días. c) Tres veces por semana. 3. ¿Qué conforma el programa de rehabilitación nutricional? a) Dieta equilibrada dividida en tres comidas principales y dos suplementos. b) El paciente elige los alimentos que va a tomar. c) Dieta equilibrada dividida en dos comidas y un suplemento. 4. ¿Qué pacientes quedan excluidos de la posibilidad de tratamiento y seguimiento en hospital de día? 312 Cuestionario a)Pacientes con riesgo suicida, riesgo agudo médico y/o abuso grave de sustancias tóxicas. b)Es el propio paciente quien elige ser tratado en régimen de hospitalización o ambulatorio. c)Aquellos que han estado alguna vez ingresados por este motivo. 5. ¿De cuántas sesiones consta el modelo de Fariburn cognitivo-conductual? a) 15. b) 17. c) 19. 6. ¿En cuantas fases se realiza el tratamiento siguiendo el modelo mencionado en la pregunta anterior? a) 1. b) 2. c) 3. 7. ¿Qué sesiones conforman la segunda fase? a) De la 7 a la 10 b) De la 9 a la 16. c) De la 10 a la 20. 8. ¿Qué se pretende conseguir en la tercera fase del tratamiento? a) Pautas alimenticias y modelos regulares de comida. b) Reestructuración cognitiva. c) Mantenimiento de logros y prevención de recaídas. 9. ¿Y en la segunda? a) Pautas alimenticias y modelos regulares de comida. b) Reestructuración cognitiva. c) Mantenimiento de logros y prevención de recaídas. 10. ¿Y en la primera fase? a) Pautas alimenticias y modelos regulares de comida. b) Reestructuración cognitiva. c) Mantenimiento de logros y prevención de recaídas. 11. ¿Qué sesiones conforman la primera fase? a) De la 1 a la 8. b) De la 5 a la 10. c) De la 3 a la 7. 12. ¿Y la tercera fase? a) De la 17 a la 19. b) De la 10 a la 20. c) De la 12 a la 15. 13. ¿En qué fase del tratamiento se incorpora la familia a la terapia? a) Primera fase. 313 Trastornos del comportamiento alimentario: anorexia y bulimia b) Segunda fase. c) Tercera fase. 14. ¿Cuál es el motivo por el que no se usa Bupropion en el tratamiento de la BN? a) Aparición de vómitos como efecto secundario. b) Muerte súbita. c) Mayor frecuencia de crisis convulsivas en estos pacientes. 15. ¿A qué dosis de Trazodona disminuye la frecuencia de los atracones en un 30%? a) 60 mg/día. b) 20 mg/día. c) 400 mg/día. 16. ¿Cuál es la dosis eficaz de fluoxetina? a) 60 mg/día. b) 20 mg/día. c) 400 mg/día. 17. ¿Qué estabilizador del humor se está estudiando como posibilidad terapéutica por sus efectos anorexígenos? a) Gabapentina b) Topiramato c) Valproato 18. ¿Qué asociación de fármacos parece ser más eficaz que cada uno de forma separada? a) Benzodiacepinas y Fluoxetina. b) Fluoxetina y Naltrexona c) Topiramato y Fluoxetina. 19. ¿Cuál debe ser la duración del tratamiento con Fluoxetina? a) Tres meses. b) De seis meses a un año. c) Toda la vida. 20. ¿Cuál es el porcentaje de éxitos al utilizar ADT en el tratamiento de la BN? a) 75%. b) 4-20%. c) 90-95%. PREVENCIÓN ANOREXIA Y BULIMIA 1. Respecto de los trastornos del comportamiento alimentario, las medidas de prevención pueden contribuir (señale la falsa): a) Disminuir la incidencia de los mismos. b) Elevar los costes derivados de estas patologías. c) Mejorar su pronóstico. 314 Cuestionario 2. Uno de los siguientes factores no influye en la patogenia de los trastornos del comportamiento alimentario, señálelo: a) Factores predisponentes. b) Factores precipitantes. c) Factores alternantes. 3. ¿Cuál de los siguientes factores puede ser precipitante de una anorexia nerviosa?: a) El inicio de una dieta estricta. b) Las consecuencias psicológicas de la inanición. c) La autoestima. 4. La prevención primaria tiene como principal objetivo: a) Evitar la aparición de nuevos casos. b) Acelerar la curación del paciente. c) Reducir en lo posible las secuelas del proceso. 5. En los programas de prevención primaria, las intervenciones irán dirigidas preferentemente a (señale la falsa): a) La población considerada de riesgo. b) Profesionales relacionados de alguna manera con los jóvenes. c) Los poderes públicos. 6. Los fenómenos de emulación y mimetismo que se dan en la adolescencia pueden provocar que, en determinadas circunstancias, una campaña de información genere: a) Justo el efecto contrario al pretendido, con incremento del riesgo de aparición de nuevos casos. b) Mensajes muy parecidos en los medios de comunicación. c) La aparición de hábitos saludables en la población. 7. ¿A quién debe ir dirigida la información dentro de un programa de prevención primaria de los trastornos de conducta alimentaria? (Marque la falsa): a) A los sujetos de riesgo. b) A las familias. c) A los pacientes. 8. ¿Cuál es la conducta precursora-precipitante que debe ser corregida con más frecuencia dentro de un programa de modificación de conductas en la prevención primaria de los trastornos de la conducta alimentaria?: a) La variación de la dieta o el inicio de dietas restrictivas por motivos no claramente justificados. b) El consumo de chucherías en los niños. c) Las conductas asociadas al “botellón”. 9. EAT-40, EDI, BITE son: a) Fármacos de nueva generación para el tratamiento de la anorexia. b) Asociaciones internacionales para el seguimiento de los trastornos de conducta alimentaria. 315 Trastornos del comportamiento alimentario: anorexia y bulimia c) Cuestionarios mediante los cuales se podrían detectar aquellos sujetos en riesgo de presentar este tipo de trastornos. 10. En determinadas circunstancias las modelos, gimnastas, deportistas, etc. Pueden constituir: a) Grupos de riesgo de padecer trastornos del comportamiento alimentario. b) Modelos imitables por la población. c) Ambas son ciertas. 11. El mensaje “belleza física igual a éxito”: a) Debe ser trasmitido a la juventud en cualquier campaña de prevención de la anorexia nerviosa. b) Debería procurarse que fuese neutralizado por las campañas de prevención de la anorexia nerviosa. c) Responde a una realidad comprobada. 12. Una prevención primaria de los trastornos del comportamiento alimentario debe incidir: a) Sobre la educación escolar. b) Sobre los estereotipos culturales de belleza. c) Sobre ambos. 13. La prevención secundaria de los trastornos de la conducta alimentaria trata de: a) Evitar la aparición de nuevos casos. b) Reducir la prevalencia del problema. c) Disminuir la incidencia del problema. 14. Un diagnóstico y tratamiento precoces forman parte de: a) La prevención primaria. b) La prevención secundaria. c) La prevención terciaria. 15. Uno de los siguiente no es motivo de retraso en el tratamiento de la anorexia nerviosa: a) Un diagnostico tardío. b) Una alta accesibilidad a los dispositivos de asistencia. c) La pretensión de resolver el problema sólo desde una perspectiva somática. 16. ¿Las caries en la cara palatina de los dientes o la amenorrea pueden ser signos o síntomas de un trastorno del comportamiento alimentario? a) Sí. b) No. c) Sólo la amenorrea. 17. Señale cuál de los siguientes es un objetivo del tratamiento correcto de un trastorno de la conducta alimentaria: a) Recuperar un peso saludable. b) Prevenir las recaídas. c) Ambos. 316 Cuestionario 18. Para la prevención de recaídas (señale la falsa). a) Pueden utilizarse medidas farmacológicas. b) No es necesario un seguimiento de los casos resueltos favorablemente. c) Son necesarias medidas combinadas, psicosociales, de educación, etc. 19. La prevención terciaria está especialmente indicada en: a) Pacientes crónicos, refractarios al tratamiento. b) Aquellos pacientes cuya respuesta terapéutica ha sido negativa en un primer intento. c) Los pacientes hospitalizados. 20. Señale la afirmación incorrecta: a) Los trastornos del comportamiento alimentario han llegado a convertirse en un problema de salud pública en los países occidentalizados. b) Necesitan de un enfoque pluridisciplinario, tanto en su tratamiento como en su prevención. c) Las medidas de prevención aplicadas hasta el momento se han mostrado ineficaces para mejorar su pronóstico. 21. La prevención terciaria de los trastornos de la conducta alimentaria pretende (señale la incorrecta): a) Disminuir las hospitalizaciones. b) Actuar sobre los factores que mantienen o prolongan el cuadro. c) Prolongar la estancia media por hospitalización. EVOLUCION Y PRONOSTICO DE ANOREXIA Y BULIMIA 1. El curso de la anorexia nerviosa dependerá de: a) De la actitud de la paciente a su enfermedad b) Del momento evolutivo en que la paciente es diagnosticada c) Ambas son correctas 2. Señale la respuesta falsa en relación al pronóstico de la anorexia nerviosa: a) El porcentaje de curación es cercano al 25% b) Fallecen entre el 6 y el 18% de los pacientes c) El 50% de los pacientes evoluciona a bulimia nerviosa 3. Uno de los siguientes no es un factor de mal pronóstico de la anorexia nerviosa: a) Edad de inicio avanzada b) Peso inicial normal c) Problemas de personalidad premórbidos 4. Señale la respuesta correcta respecto a la bulimia nerviosa: a) Pocos casos evolucionan a anorexia nerviosa b) El pronóstico es peor al de la anorexia nerviosa c) La mejoría conlleva aumento de peso 317 Trastornos del comportamiento alimentario: anorexia y bulimia 5. Señale la respuesta falsa respecto a la bulimia nerviosa: a) Su curso es intermitente. b) La mejoría de los síntomas bulímicos suele acompañarse de mejoría en la sintomatología. c) Con frecuencia la enfermedad es debilitante. 6. Uno de los siguientes no es un factor de mal pronóstico de la bulimia nerviosa: a) Larga evolución del trastorno. b) Baja frecuencia de atracones y vómitos. c) Historia familiar de alcoholismo y depresión. CALIDAD DE VIDA ANOREXIA Y BULIMIA 1. De las siguientes afirmaciones, una es falsa, señálela: a) El interés por la Calidad de Vida ha existido desde tiempos inmemorables. b) El concepto de calidad de vida propiamente dicho no es reciente. c) La idea comienza a popularizarse en la década de los 60 hasta convertirse hoy en un concepto utilizado. 2. Respecto al concepto de calidad de vida, señale la opción correcta: a) Es la combinación de las condiciones de vida y la satisfacción personal ponderadas por la escala de valores, aspiraciones y expectativas personales. b) Aún existe una falta de consenso sobre la definición del concepto. c) Ambas respuestas son correctas 3. La calidad de vida en la Anorexia y la bulimia: a) Es de interés por años de vida perdidos entre otras pérdidas de salud medibles y objetivables. b) La evaluación de la calidad de vida no va a servir como complemento a la perspectiva de los clínicos. c) Ambas son correctas 4. Como cuestionario genérico de salud, el SF-36, Health Survey, proporciona: a) Un perfil del estado de salud b) Sus ítems detectan tanto estados positivos como negativos de la salud. c) a y b son ciertas 5. Entre las dimensiones que evalúa el SF-36, Health Survey, se encuentran algunas de las siguientes: a) Funcionamiento físico y rol físico b) Funcionamiento social y rol emocional c) Todas son ciertas 6. El Eating Attitudes Test de Garner y Garfinkel evalúa las características conductuales y cognitivas de los pacientes con anorexia o bulimia en tres factores, ¿cuales son? a) Control oral, dieta y bulimia 318 Cuestionario b) Control oral, tratamiento y bulimia c) Control oral, control mental y dieta 7. Es cierto que: a) El Eating Attitudes Test de Garner y Garfinkel, consta de 40 ítems puntuables de 0 a 3. b) Se contestan con una escala de cuatro posibles respuestas, desde “nunca” hasta “siempre”. c) Ninguna es cierta 8. El SF-36, Health Survey: a) Es un cuestionario, en el que las puntuaciones oscilan entre 100, que significaba máxima capacidad o bienestar, a cero, mínima capacidad o bienestar. b) Aún no ha sido traducido y validado en España. c) Evalúa 6 dimensiones de la salud. 9. La Escala de Ansiedad y Depresión Hospitalaria (The Hospital Anxiety and Depression Scale, HAD), es un cuestionario, que se caracteriza por: a) Es una escala de cribado b) Sus puntuaciones permiten clasificar a los pacientes casos clínicos confirmados. c) El punto de corte se ha establecido 30 puntos. 10. En el Eating Attitudes Test de Garner y Garfinkel, señale la respuesta falsa: a) Es un cuestionario que ha sido traducido y validado en muestras españolas. b) El rango de puntuaciones oscila entre 0 y 120 puntos, y el punto de corte se ha establecido en más de 30 puntos para poder considerarse caso clínico. c) Las puntuaciones globales más elevadas son indicativas de una menor severidad en el trastorno alimentario. 11. El HAD está estructurado como una escala de tipo Likert, y valora: a) Los sentimientos que han experimentado los pacientes durante la última semana. b) Posible caso clínico de ansiedad y/o depresión si obtiene una puntuación a partir de 11. c) a y b son ciertas . 12. De los estudios publicados, con los datos del SF-36 en sus medidas resumen, sabemos que: a) Los pacientes con trastornos de alimentación tienen una calidad de vida peor que la población general de su mismo sexo y edad. b) El área física es la que más afectación presenta. c) Ambas respuestas son correctas 13. Una de las siguientes afirmaciones es falsa, señálela: a) El subgrupo de anorexia purgativa es el que peor calidad de vida presenta, así como en el área de rol físico. 319 Trastornos del comportamiento alimentario: anorexia y bulimia b) Los pacientes con trastornos de alimentación perciben un deterioro de la salud en comparación con los sujetos de su mismo sexo y edad. c) Sólo en una de las dimensiones mentales, el grupo de pacientes con trastornos de la alimentación se acercaba al grupo de población general. 14. Los pacientes con una sintomatología más grave muestran también una mayor afectación de la calidad de vida, siendo especialmente perceptible en: a) Áreas, como el funcionamiento social b) Áreas acerca del rol emocional y la salud mental c) Todas son correctas OTROS TRASTOSNOS ALIMENTARIO DEL COMPORTAMIENTO 1. ¿A partir de qué edad se considera anormal la pica? a) 6 meses. b) 12 meses. c) 18 meses. 2. Señale la edad a la que suele aparecer el mericismo: a) 3-12 meses. b) 6-12 meses. c) 12-18 meses. 3. ¿Cómo está el peso el los paciente con bulimia nerviosa atípica? a) Normal. b) Superior a lo normal c) Ambas respuesta son correctas. 4. ¿ Cuál es la tasa de mortalidad de la rumiación? a) 10%. b) 20%. c) 25%. 5. ¿Con qué patología se ha de hacer el diagnóstico diferencial de la potomanía? a) Mericismo. b) Diabetes insípida. c) Diabetes mellitus. 6. Tipo de psicoterapia más utilizada en el tratamiento del trastorno por atracón: a) Psicoterapia dinámica breve. b) Terapia de apoyo. c) Terapia cognitivo-conductual. 7. ¿Con qué tres cuadros se asocian con frecuencia los pacientes con trastornos por atracón? 320 Cuestionario a) Depresión, trastornos de personalidad y abuso de sustancias. b) Dismorfofobia, trastorno delirante y depresión. c) Trastorno de personalidad, abuso de sustancias y trastorno delirante. 8. Según el DSM-IV, los pacientes con trastorno por atracón, tienen una media de dichas conductas: a) Al menos 3 días a la semana durante 1 mes. b) Al menos 3 días a la semana durante 6 meses. c) Al menos 2 días a la semana durante 6 meses. 9. Señale lo cierto acerca de la anorexia nerviosa atípica: a) Es debida a una etiología somática conocida. b) Es frecuente encontrarla en atención primaria. c) Son frecuentes los signos de pérdida significativa de peso y amenorrea. 10. Señale la falsa: a) La hiperfagia psicógena no se debe a los efectos secundarios de algunos fármacos. b) Los vómitos en otras alteraciones psicológicas son autoprovocados. c) Los vómitos psicógenos pueden aparecer en trastornos conversivos. 11. El rechazo alimentario aparece en: a) Fases iniciales de la anorexia nerviosa. b) Fases finales de la anorexia nerviosa. c) No aparece en la anorexia nerviosa. 12. La potomanía puede ser el síntoma de: a) Diabetes insípida y trastorno por simulación. b) Trastorno por simulación y anorexia. c) Las dos son correctas. 13. ¿Cuál es la edad de inicio del trastorno por atracón? a) Al final de la niñez y final de la adolescencia. b) Al inicio de la niñez y en la segunda década de la vida. c) Al final de la adolescencia y tercera década de la vida. TRASTORNOS DEL COMPORTAMIENTO ALIMENTARIO Y DEPORTE 1. Entre los componentes de la Tríada de la mujer deportista se encuentran: a) Desórdenes alimenticios. b) Amenorrea y disminución de la masa ósea. c) a y b son correctas. 2. ¿En qué deportes se dan con mayor frecuencia los trastornos en la conducta alimentaria? 321 Trastornos del comportamiento alimentario: anorexia y bulimia a) Deportes de equipo b) Deportes individuales. c) a y b son correctas. 3. ¿Cuál de estas aseveraciones no es correcta? a) Los trastornos de la conducta alimentaria son más frecuentes en varones que en mujeres. b) Existe un aumento progresivo de los trastornos de la conducta alimentaria en los países desarrollados. c) En la última década el incremento de los trastornos de la conducta alimentaria en varones es notable. 4. La edad de mayor riesgo para la aparición de trastornos en la conducta alimentaria es: a) La edad adulta. b) La adolescencia. c) La infancia. 5. La vigorexia puede ir acompañada de alteraciones psicológicas como: a) Ansiedad. b) Depresión. c) a y b son correctas. 6. Entre los deportes entre los cuales surgen con mayor frecuencia comportamientos alimentarios patológicos se encuentra: a) Fútbol. b) Patinaje artístico. c) Tenis. 7. ¿Cuál de estas aseveraciones es falsa? a) Es verdaderamente difícil llevar a cabo estudios de prevalencia precisos sobre trastornos del comportamiento alimentario con poblaciones de deportistas. b) Las deportistas contestan siempre con sinceridad en los cuestionarios oficiales de hábitos alimenticios. c) La prevalencia documentada de desórdenes alimenticios en algunos deportistas universitarios y de élite es igual o superior a la prevalencia hallada en la población general. 8. Los vigoréxicos suelen ser personas: a) Con problemas de integración y baja autoestima. b) Extrovertidas. c) Maduras. 9. Un ejercicio extenso y la anorexia nerviosa se han asociado en los hombres a: a) Osteoporosis. b) Hipogonadismo. c) a y b son correctas. 10. Entre los factores desencadenantes asociados al comienzo de los trastornos del comportamiento alimentario en las deportistas se encuentran: 322 Cuestionario a) Un aumento lento y progresivo del volumen de entrenamiento. b) Un hecho traumático como la pérdida del entrenador. c) a y b son falsas. 11. Las principales causas de morbilidad a corto plazo durante las purgaciones son las pérdidas de fluidos y electrolitos. Entre las consecuencias derivadas de éstas se incluyen: a) Deshidratación y trastornos electrolíticos. b) Arritmias cardíacas. c) a y b son ciertas. 12. ¿Cuál de estas aseveraciones es falsa respecto a la tríada de la mujer deportista? a)Se presenta sólo en deportistas de élite. b) Puede presentarse en jóvenes y mujeres físicamente activas que participan en una amplia gama de actividades físicas. c) Puede presentarse en aquellas que no se están entrenando o compitiendo en un deporte especifico. 13. Una reducción de peso excesiva puede tener efectos nocivos para la salud y el rendimiento del deportista. Entre sus consecuencias pueden destacar: a) Empeoramiento de las marcas. b) Fatiga constante y enlentecimiento del período de recuperación de las lesiones. c) a y b son ciertas. 14. ¿Cuál de estas afirmaciones es incorrecta respecto a los trastornos del comportamiento alimentario en deportistas? a) Se dan más en deportistas de élite o que pretenden serlo que en practicantes corrientes. b) Se dan más en adultos que en adolescentes. c) Son más frecuentes en mujeres que en varones. 15. La vigorexia o dismorfia muscular se puede encuadrar dentro de los trastornos denominados: a) Dismorfias corporales. b) Obsesivos–compulsivos. c) Todas las anteriores son ciertas. HISTORIAS CLÍNICAS 1. Cual es el diagnostico de una paciente de 31 años de edad, sexo femenino, soltera, profesora de EGB, con incapacidad laboral y social los últimos 6 años, vive en el domicilio de los padres. Presenta un cuadro de 14 años de evolución de inicio en el 1992, sobre los 17 años, con conductas eméticas por cuadro de sobreingesta alimentaria, con un peso inicial que oscilaba entre 45-52 Kg para una talla de 165 cm, sube hasta 60kg, se inicia cuadro de vómitos autoinducidos, intentando vaciar del todo su estomago tras las comidas. 323 Trastornos del comportamiento alimentario: anorexia y bulimia a) Anorexia Nerviosa. b) Anorexia Nerviosa purgativa. c) Bulimia Nerviosa. 2. Cual es el diagnostico de una paciente de 31 años de edad, sexo femenino, soltera, con incapacidad laboral y social los últimos 6 años, que vive en el domicilio de los padres. Presenta un cuadro de 14 años de evolución, sobre los 17 años, comienza con conductas eméticas, con un peso inicial que oscilaba entre 45-52 Kg para una talla de 165 cm, sube hasta 60 kg, se inicia cuadro de vómitos autoinducidos, intentando vaciar del todo su estómago tras las comidas. A partir del 1993 inicia episodios muy recortados sin vomitar a base de no comer nada, desde el 1999 se provoca el vómito en medio de la ingesta, se pesa antes de empezar y tras vomitar para llegar al mínimo peso, o bien otras fases restrictivas con varios días sin comer ni beber nada. Suele realizar ejercicio físico a diario. En el 2001 atracones y vómitos 3-4 veces al día (ha habido épocas en que ha llegado a vomitar hasta 25 veces al día). Ha precisado múltiples ingresos hospitalarios unos por intento de autolisis en el 1992, 1999, 2000 y otros por depresión y por descompensación de su trastorno de conducta alimentaria. Ha cursado con periodos de amenorrea, hiperactividad, compulsión hacia la limpieza, estado de ánimo triste, con sensación de gran confusión y en otras etapas depresión franca con intentos de autolisis. a) Bulimia Nerviosa. b) Anorexia Nerviosa tipo purgativo con episodios bulímicos. c) Anorexia Nerviosa tipo purgativo con episodios bulímicos, con patologías asociadas. 3. En el caso anterior que tratamiento precisaría: a) Sólo nutricional. b) Sólo Psiquiátrico. c) Multidisciplinar (medico-nutricional, psiquiátrico). 4. Que fármacos no daría en el caso anterior: a) Zyprexa, noctamid. b) Topamax, seroxat, tofranil. c) a y b son correctas. 5. Que pruebas utilizaría para el diagnóstico: a) Valoración nutricional. b) Analítica, valoración nutricional, valoración psiquiátrica y criterios de la CIE10 y DSM-IV. c) Valoración sólo psiquiátrica. 6. Cual es el diagnóstico de una mujer de 28 años de edad, soltera, ha realizado trabajos esporádicos con dificultades notables para el ajuste laboral y vocacional, vive con los padres, presenta un cuadro de evolución de más de 10 años, de trastorno de conducta alimentaria (dieta hipocalórica) junto a episodios de cleptomanía o ahorro compulsivo de dinero, ludopatía, y consumo de cannabis. Son frecuentes los baches depresivos, con sentimientos de vacío y abandono, incapacidad para 324 Cuestionario adaptarse a situaciones rutinarias, altos niveles de angustia que ha tratado de contener con una actividad incesante y el consumo de sustancias. a) Trastorno tipo limite de personalidad. b) Bulimia Nerviosa. c) Anorexia nerviosa típica y trastorno tipo limite de personalidad. 7. ¿Cuál cree que sería el diagnóstico de un caso de una chica que comienza a los 15 años, con un cuadro psicopatológico tórpido, con vómitos, que tras largos años de evolución le han provocado cuadro de desnutrición (ha llegado a pesar en algunos momentos 32 kg.) y osteoporosis?. En el último año ha precisado ocho ingresos hospitalarios, en la unidad de agudos de psiquiatría y endocrinología (uno de ellos por intento de autolisis. a) Bulimia Nerviosa y trastorno de personalidad Anancastica b) Anorexia Nerviosa, Bulimia Nerviosa y trastorno de personalidad Anancastica. c) T.C.A sin especificar. 8. El tratamiento del caso anterior es: a) Sólo con psicofarmacos (anafranil, meleril, tranxilium 50, noctamid, orfidal). b) Tratamiento Nutricional, educación sobre hábitos alimentarios, tratamiento psiquiátrico, y tratamiento con psicofármacos entre otros. c) a y b son incorrectas. 9. Cual cree que sería el diagnóstico de una paciente de 16 años, sexo femenino, que acude a la consulta acompañada de sus padres, que están preocupados por la pérdida de 12 kilos de peso en los últimos seis meses. Ha dejado de tomar alimentos como los dulces, pan, chocolate. No tolera la grasa, ni los fritos. Come muy despacio, cortando los alimentos en trozos pequeños que esparce por el plato, bebiendo más de 4 litros de agua al día, sobre todo antes de la ingesta. Se queja cuando se le sirve la comida, considerando que es demasiado, se muestra irritable e intenta retrasarse para sentarse a la mesa. La observan muy activa durante todo el día, hace ejercicio en casa, va durante dos horas al día al gimnasio. a) Anorexia Nerviosa purgativa. b) Anorexia restrictiva. c) a y b son incorrectas. 10. El tratamiento incluye: a) Modificación de conducta alimentaria, dieta hipercalorica. b) Restricción del ejercicio físico y abordaje familiar. c) a y b son correctas. 11. En el caso anterior en la exploración física podemos encontrar: a) Talla 1,54 cm, peso 27 kg, IMC 21,39 kg/m2, TA 85/45, temperatura axilar 37,5ºC, b) Talla 1,54 cm, peso 27 kg, IMC 11,39 kg/m2, TA 85/45, temperatura axilar 35 ºC. X c) a y b son incorrectas. 325