PONENCIAS CASUÍSTICA CIN II/III COMUNIDAD
Anuncio

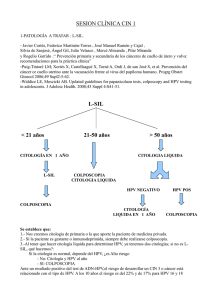
DATOS DE EPIDEMIOLOGÍA Y CARGA DE ENFERMEDAD DE LESIONES CIN II /III EN 13 HOSPITALES DE LA C.V. Dr. José Luis Cruz Simón Servicio de Ginecología y Obstetricia Unidad de Patología Cervical Hospital Universitario La Ribera Agradecimientos Dr. David Cuesta Peredo Dra. Zaida Furió Dra. M. Rita Viñoles Dra. Susana Gallach El cáncer de cuello de útero es el resultado final de una infección no resuelta por el virus del papiloma humano La adquisición del HPV al inicio de las relaciones sexuales es muy alta. Su tasa de transmisibilidad es la mayor de todas las infecciones de transmisión sexual no bacterianas, con un riesgo acumulado de ser HPV (+) a 5 años de alrededor del 50 % para las mujeres que se inician sexualmente entre los 15 y los 19 años, riesgo que va disminuyendo con la edad pero que se mantiene en rangos altos: 21 % para mujeres entre 30 y 44 años, 14 % para mujeres de 45 años o más. Muñoz N, et al. Incidence, duration,and determinants of cervical human papillomavirus infection in a cohort of Colombian women with normal cytological results. J Infect Dis. 2004;190:2077-87. En España se estima que la prevalencia de VPH en mujeres de la población general es de aproximadamente el 9 % en el conjunto de edades, con una prevalencia superior en las mujeres jóvenes y un descenso gradual con la edad hasta llegar a valores inferiores al 4 % en edades perimenopáusicas. Las mujeres que no eliminan el virus configuran un grupo de portadoras crónicas de VPH (alrededor de un 5 % de la población general ) de Sanjosé S, et al. Worldwide prevalence and genotype distribution of cervical human papillomavirus DNA in women with normal cytology: a metaanalysis. Lancet Infect Dis. 2007;7:453-9. Tipo de VPH El tipo 16 presenta un riesgo acumulado de producir CIN II o superior, a 10 años, de algo más del 20 %; frente al 17 % del tipo 18. El resto de los tipos de alto riesgo de VPH, de entre el 1 y el 2 % Kahn MJ, et al. The elevated 10-year risk of cervical pre-cancer and cancer in women with HPV type 16 or 18 and possible utility of type. Specific HPV testing in clinical practice. J Natl Cancer Inst. 2005;97: 1072-9. Los factores de riesgo más comúnmente asociados a la adquisición del HPV se pueden resumir en: • Inicio precoz de relaciones sexuales. • Intervalo corto entre compañeros sexuales. A mayor número, mayor riesgo. • Compañero sexual masculino de riesgo. • Existe una potente relación inversa entre la adquisición de la infección y la circuncisión. • No uso de preservativos. • Presencia de otras infecciones de transmisión sexual. • Tipo viral: los tipos de alto riesgo, especialmente el 16, presentan riesgo de transmisión más alto que los de bajo riesgo. En condiciones de inmunocompetencia, el HPV y su expresión citológica, la lesión de bajo grado (L-SIL), que se traduce histológicamente como neoplasia intraepitelial leve (CIN I), desaparecen espontáneamente de forma mayoritaria durante los primeros 24 meses, por lo que no deben considerarse necesariamente lesiones preneoplásicas Carga viral Cargas virales bajas se asocian a un menor riesgo de progresión a lesiones preneoplásicas, pero algunas cargas virales muy altas se asocian a CIN I, con alto potencial regresivo. La importancia pronóstica de la carga viral no está establecida Moscicki AB. Updating the natural history of HPV and anogenital cancers. Vaccine. 2006;24 Suppl 3:S42-S51. Por el momento existen dudas de si el riesgo de progresión a lesión intraepitelial avanzada es mayor o no en mujeres a partir de los 40 años en relación con lo observado en mujeres más jóvenes. Sí se sabe que un porcentaje de estas lesiones intraepiteliales de alto grado aún mantienen capacidad de regresión espontánea, pero la inmensa mayoría van a progresar a cáncer invasivo Rodriguez AC,, et al. Longitudinal study of human papillomavirus persistente and cervical intraepithelial neoplasia grade 2/3: critical role of duration of infection. J Natl Cancer Inst.2010;102:315-24. La duración media del proceso oncogénico puede estimarse en la mayoría de casos entre 10 y 20 años. CASUISTICA CIN II / III EN LA C. VALENCIANA 2008 CASUISTICA CIN II / III EN LA C. VALENCIANA 2008 CASUISTICA CIN II / III EN LA C. VALENCIANA 2008 Diagnósticos citológicos CIN II/III C. Valenciana 2008 DETERMINACION DE HPV N= 411 HPV n=272 EDAD N=411 HOSPITAL UNIDAD PATOLOGIA CERVICAL Hospital General Castellón SI Hospital Arnau de Vilanova Si Hospital Universitario LA FE Si Instituto Valenciano de Oncologia Si 23% NO UPC?? Hospital General Requena No Hospital de la Ribera Si Hospital de Gandía Si Hospital Marina Baixa de la Vila Joiosa No Hospital Clinico San Juan de Alicante Si Hospital Virgen Salud Elda Si Hospital General Alicante Si Hospital Gral Universitario de Elche No Hospital de Torrevieja Si Puntos a destacar en esta base de datos: 1.- La base de datos en un principio fue recoger la patología CIN II + en los hospitales de la comunidad valenciana 2.- El primer problema que nos encontramos ( o por lo menos en HLR) fue que la única fuente para obtener estos resultados anatomopatológicos era el resultado de las conizaciones. 3.- Escogimos el año 2008 porque así tendíamos, al menos, un año de control evolutivo. Podríamos empezar de nuevo con la década !!!!! 4.- El resultado, en mi modesta opinión, ha sido bueno, manifiestamente mejorable, pero bueno. Nos han contestado mas de la mitad de los hospitales de la Comunidad (56% de la población). Grandes ausencias que intentaremos recuperar si esto sigue adelante. 5.- La base de datos ha sido, en parte, un problema por su complejidad en algunos campos, y por falta de opciones en otros. Si sigue adelante el proyecto, entre todos la mejoramos. 6.- ¿Deberiamos recoger datos de los canceres ginecológicos por servicio? (valorar traslados de hospitales, centros privados etc,,,) GRACIAS Datos de Cribado con citología Thin-Prep y convencional; AND del VPH El propósito del screenig del cáncer de cérvix es la prevención de la aparición de la enfermedad invasiva mediante la detección y tratamiento de sus lesiones Precursoras. IARC Working Group on Cervical Cancer Screening,in Hakama,Miller,and Day IARC/UICC 1986 CRIBADO • El OBJETIVO del cribado es la detección de las lesiones escamosas de alto grado (HSIL, CIN2, CIN3) el cáncer microinvasivo y el AIS. • El cribado NO es una técnica diagnóstica. • El test de cribado ideal debe ser fiable, sencillo, reproducible, cómodo y barato. • Cribado poblacional, oportunista y mixto. • Para conseguir una disminución de la mortalidad debe alcanzar una cobertura mínima y continuada del 70% de la población. S.E.G.O. • OBJETIVO – Detección de: • las lesiones escamosas de alto grado – HSIL, CIN2, CIN3 • Cáncer microinvasivo • Adenocarcinoma in situ (AIS) • NO ES OBJETIVO – Detección de lesiones de bajo grado • LSIL, CIN1 – Ya que aunque sean la expresión de una infección por VPH, » la mayoría son transitorias, » carecen de potencial maligno Sobretodo en mujeres jóvenes Puig-Tintoré LM, Alba A, Bosch FX, Castellsagué X, Coll C, Cortes X, Torné A, VidartJA, Vilaplana E. “La infección por papilomavirus”. Documento de consenso de la SEGO, SEC y AEPCC). Documentos de Consenso SEGO 2002, Ed. MeditexSanex, (ISSN: 1138-6185). Madrid, 2003; (Marzo):41-104. Publicado en la web. Consultado el 12 de mayo, 2006. www.aepcc.org, Cribado poblacional Estructura propia Base censal Técnica de cribado validada Circuitos propios de derivación, tratamiento y seguimiento de casos Niveles: . test cribado A. Primaria . diagnóstico y tto. casos detectadosUPC Cribado oportunista No estructura propia Captación en consulta Sistema Sanitario Penaliza la equidad Difícilmente eficiente y eficaz Mala relación coste-efectividad Cribado mixto Cribado oportunista en el que se utilizan sistemas de captación Adecuado para enfermedades de baja incidencia. Corrige la falta de equidad y eficacia CRIBADO TEST DE CRIBADO CITOLOGÍA ANALISIS DEL ADN HPV NUEVOS MARCADORES MOLECULARES La citología vaginal es la mejor técnica jamás utilizada por la Medicina Preventiva Informe global de U.S. Preventive Services Task Force (USPSTF), abril 2006: – En los países con cobertura suficiente y aplicación adecuada, la reducción de la incidencia / mortalidad se puede estimar en un 75% http://wwww.ahrq.gov/clinic/3rduspstf/cervcan/cervcanrr/.htm#clinica El cribado ha evitado una epidemia que hubiera matado a 1 de cada 65 mujeres británicas nacidas a partir de 1950 y culminada con alrededor de 6000 muertes / año en este país The cervical cancer epidemic that screening has prevented in the U.K. Peto, J.: Lancet 2004; 364: 249 – 56 CITOLOGÍA TÉCNICA Es fundamental la toma correcta: Se debe obtener material directamente del exocércix y del endocérvix. Para la toma endocervical se usa un cepillo y para la toma exocervical una espátula de madera. La toma vaginal carece de utilidad para el cribado de las lesiones cervicales. CITOLOGÍA CITOLOGÍA Los defectos de la toma son la causa mas frecuente de los falsos negativos (2/3 de los errores). Por ser la toma inadecuada. Por las características de la lesión (pequeño tamaño, con superficie queratinizada, o localizadas lejos del O.C.E). CITOLOGÍA CONDICIONES OPTIMAS DE LA TOMA -Posición e iluminación adecuada. - Visión completa del cérvix. - No Realizar otro estudio o procedimiento antes de tomar la muestra. - Identificación de la ZT. - Espátula por toda la ZT. - Cepillado endocervical. - Extensión fina y completa en porta. CITOLOGÍA CONDICIONES INADECUADAS DE LA TOMA Si se han practicado duchas vaginales 24 horas antes del examen. Si se ha aplicado medicamentos vía vaginal 8 días antes del examen. Si ha tenido relaciones sexuales 24 horas antes del examen, con excepción si ha usado condón. Sangrado menstrual. Contraindicaciones relativas en situaciones especiales CITOLOGÍA VOLANTE DE SOLICITUD Edad Filiación F.U.R Nombre y Apellidos Anticoncepción Nº Historia Observaciones Clínicas Teléfonos de contacto CITOLOGÍA Toma citológica correcta CITOLOGÍA Toma citológica correcta CITOLOGÍA Toma citológica INCORRECTA CITOLOGÍA Toma citológica correcta CITOLOGÍA Primera lectura citotecnólogo experto los casos positivos incluidos los ASC-US serán revisados por el citopatólogo. LABORATORIO Los errores de lectura son causa de 1/3 de los falsos negativos. Debe sospecharse una toma inadecuada en ausencia de células endocervicales o metaplásicas. El informe se debe realizar según la clasificación de Bethesda revisada (2001). La citología es incapaz de conseguir al mismo tiempo una elevada sensibilidad y especificidad. Sensibilidad muy variable 30-87%, alta especificidad 86-100%. CITOLOGÍA CITOLOGÍA LIQUIDA La citología líquida es una técnica que consiste en recolectar la muestra de forma similar a como se hace con el método convencional, pero en lugar de extenderlo directamente sobre el porta, se introduce en un vial que contiene un líquido conservante. CITOLOGÍA CITOLOGÍA LIQUIDA La muestra se transporta al laboratorio, donde es tratada para extraer el material celular. Se obtiene una lámina delgada de la suspensión celular que se deposita en un porta, el cual se tiñe. Esta preparación se examina de forma usual. Queda material celular en el vial para, eventualmente, repetir el extendido, o aplicarle técnicas de inmunocitoquímica, biología molecular, etc. CITOLOGÍA CITOLOGÍA LIQUIDA Los elementos celulares no sufren distorsión por la presión a que se someten en las extensiones convencionales, y se eliminan las células inflamatorias, la sangre y el moco. CITOLOGÍA CITOLOGÍA LIQUIDA Es una citología en capa fina que pretende facilitar la lectura al eliminar la sangre, grumos y otros artefactos. Ventajas • Permite realizar test de detección de ADN-HPV u otras técnicas auxiliares en la misma muestra de forma diferida. • Consigue disminuir la tasa de muestras inadecuadas del 9,7% al 1,6%. Inconvenientes • “NO” mejora la sensibilidad y la especificidad de la citología convencional. • Mayor coste económico que la citología convencional. Detección del ADN del HPV de alto riesgo Tiene una utilidad demostrada en el cribado del cáncer cervical y en el manejo clínico de lesiones precursoras El uso inadecuado de la prueba aumenta los costes sin aportar beneficio y puede conducir a un exceso de tratamiento en las mujeres. The Cytopathology Education and Technology Consortium ANALISIS DEL ADN-HPV Reacción en cadena de la polimerasa (PCR) • La PCR es un método de amplificación molecular que permite identificar muy pequeñas cantidades del ADN objetivo en la muestra analizada. • Tiene una elevada sensibilidad 95% (capaz de detectar hasta un mínimo de 10 copias de ADN viral entre un millón de células). • Permite identificar el tipo especifico de HPV. Hibridación Amplificación por PCR Desnaturalización Detección ANALISIS DEL ADN-HPV Captura Híbrida (CH 2) • La utilización de un “cóctel” de sondas de alto riesgo que incluyen 13 tipos de HPV (16-18-31-33-35-39-45-51-52-56-58-59 y 68) y otra para el grupo de bajo riesgo que incluye 5 tipos (6-11-42-43-44) permite la detección de cualquiera de estos tipos en 2 únicas reacciones. • Tiene la posibilidad de semicuantificar la carga viral. • No permite: • distinguir entre los diferentes tipos virales. • ni la presencia de infecciones múltiples. • Es la única técnica molecular aceptada por la FDA para uso clínico. ANALISIS DEL ADN-HPV ANALISIS DEL ADN-HPV Indicaciones SELECCIÓN • Mujeres con citología ASC-US • Mujeres con citología LSIL en la posmenopausia SEGUIMIENTO • Pacientes con citología LSIL, seleccionadas después de la colposcopia. • Control de curación postratamiento de neoplasias intraepiteliales *. CRIBADO PRIMARIO (en mujeres mayores de 35 años) • Test de HPV junto con la citología**. • Cribado primario con test de HPV y selección con citología. * Un test de ADN-HPV positivo a los 6-12 meses postratamiento, incluso en presencia de una citología normal, permite reconocer precozmente y con seguridad un fallo del tratamiento. ** La evidencia apoya que el test de ADN-HPV junto con la citología puede ser coste/efectivo al permitir incrementar el intervalo de cribado con seguridad. Resultados del test de VPH-AR y de la Citología para la identificación de CIN2+ Mujere s Autor, año, [Ref.] País Técnica citológic a Técnica VPH CIN2+ Sensibilidad % Especificidad % VPN Cit o VPH Cito+ VPH Cito VPH % Cito+ VPH Cito+ VPH n Schneider, 2000, Alemania Conv. Gp5+/6 + 4.761 2,4 18,6 89,4 - 99,5 93,9 - 99,6 Ratnam, 2000, Canadá Conv. Hc1/hc 2 2.098 2,3 40,2 68,1 76,3 91,6 90,6 85,9 99,3 Herrero, 2000, Costa Rica Conv. HC2 6,176 1,8 80,4 86,3 92,2 93,5 94,4 90,3 99,8 Kuhn, Wright, 2000, Sudáfrica Conv. HC2 2.925 3,6 74,0 84,9 87,0 87,9 81,8 78,1 98,8 Belinson, 2001, China CL HC2 1.936 4,3 94,0 97,6 100,0 77,8 84,8 69,5 100,0 Clavel, 2001, Francia Conv. HC2 7.932 1,4 68,0 100,0 100,0 95,0 86,0 38,0 100,0 Kulasingam, 2002, USA CL My0911/hc2 4075 6,0 55,9 95,7 - 84,2 76,5 - 100,0 Salmeron, 2003, México Conv. HC2 7732 0,5 59,4 93,1 97,7 98,3 91,8 93,5 - Womarck, 2003, USA - HC2 1040 - 60,0 100,0 100,0 97,8 96,5 95,8 100,0 Coste, 2003 Francia Conv HC2 1175 - 51,0 96,0 100,0 99,0 85,0 - 100,0 Petry, 2003 Alemania Conv HC2 8466 0,6 43,5 97,8 100,0 98,0 95,3 93,8 - Cuzik, 2003 Reino Unido Conv HC2 10358 0,9 76,7 96,8 100,0 95,9 93,4 94,2 100,0 Dalstein, 2004 Francia Conv HC2 3754 7,4 86,8 94,3 100,0 91,8 83,4 80,2 100,0 Agorastos, 2005 Grecia Conv lINEbL OT 1296 0,3 50,0 75,0 100,0 98,4 97,4 96,2 100,0 Ronco, 2006 Italia CL HC2 16706 0,4 74,0 97,3 - 94,8 93,2 - - 57554 2,5 61,3 91,1 95,7 93,5 89,3 83,2 99,8 Rango: Mínimo 0,3 18,6 84,9 7,3 77,8 81,8 69,5 99,3 Máximo 7,4 94,0 100,0 100,0 99,5 96,5 95,8 100,0 Resultados combinados PROTOCOLO DE CRIBADO DEL CÁCER DE CUELLO UTERINO Primera Citología 3 años después del primer coito o a los 25 años de edad. (Con relaciones sexuales) Citología anual durante 2 años* Repetir cada 3 años Ambos normales Fin del cribado * En HIV + o Pacientes inmunodeprimidas la citología será anual siempre ≥ 35 años Citología y ADN-HPV 65 años Ambos negativos Citología (-) Citología (+) HPV (+) Citología y HPV Citología y HPV Protocolo de Cada 5 años al año Citología anormal PROTOCOLO CÁNCER DE CERVIX COMUNIDAD VALENCIANA. POBLACIÓN DIANA Mujeres a partir de los 20 años hasta los 65 con los siguientes criterios de priorización: 1º- Todas las mujeres entre 35 y 65 años. 2º- Mujeres entre 20 y 35 años, especialmente aquellas en que se detecte la existencia de factores de riesgo. 3º- Mujeres menores de 20 años, sólo se debería ofrecer la realización de la prueba a aquellas en las que se identifiquen factores de riesgo de especial relevancia. PROTOCOLO CÁNCER DE CERVIX COMUNIDAD VALENCIANA. TIPO DE PRUEBA La prueba utilizada es la citología cervicovaginal o test de Papanicolaou. En casos seleccionados se detectará el HPV: • Citologías con resultado ASC-CUS, ASC-H Y AGC; • Mujeres con historia de cribado inadecuado, mujeres de más de 35 años y sin seguimiento de las recomendaciones de cribado, mas de 5 años última citología • Seguimiento postquirúrgico de las lesiones intraepiteliales y en mujeres postmenopaúsicas con lesiones LSIL Datos Citológicos y ADN VPH obtenidos del Estudio Multicéntrico de CIN II/III (2008) en la Comunidad Valenciana Tasa de citologías / Diagnóstico final CIN 2 + Diagnósticos citológicos Citología LSIL vs HPV PCR Citología HSIL vs HPV PCR Citología ASCUS vs HPV PCR Citología ASC-H vs HPV PCR COLPOSCOPIA ASISTENCIAL Y COLPOSCOPIA DIAGNÓSTICA Francisco Coloma Colomer Servicio de Ginecología Hospital Arnau de Vilanova de Valencia La misión del Ginecólogo no es Prevenir (Corresponde a Medicina y Enfermería Primaria) La misión del Ginecólogo es Diagnosticar y Tratar La misión del Ginecólogo no es el Cribado Poblacional La misión del Ginecólogo es el Cribado Oportunista CRIBADO OPORTUNISTA -Cubre la demanda planteada por la paciente. -Ofrece Garantías Diagnósticas. -Debe realizarlo solo el Ginecólogo. La paciente nos pregunta ¿Tengo alguna Lesión Cancerosa Cervical o que pueda hacerse en el futuro? ¿Cuál es el Dilema del Ginecólogo? ¿Hago una CITOLOGÍA? RESPUESTA INSUFICIENTE MUY BAJA SENSIBILIDAD ¿Hago una determinación de HPV-DNA RESPUESTA MUY BAJA ESPECIFICIDAD HPV-DNA Si tenemos suerte y es Negativa estamos salvados Pero es Positiva en más del 50% durante el primer año tras cada nueva pareja sexual GRAN INCONVENIENTE Si es Positiva: Más que una Patología Cervical provoca una Patología Mental en Paciente y Ginecólogo. ¿Qué debe ofertar el Ginecólogo en el Cribado Oportunista? SENSIBILIDAD DEL 100% ¿Cómo? USANDO EL COLPOSCOPIO EL COLPOSCOPIO AUMENTA LA SENSIBILIDAD DE LA CITOLOGÍA Y APORTA LA ALTA SENSIBILIDAD DE LA COLPOSCOPIA Así llegamos a LA COLPOSCOPIA ASISTENCIAL COLPOSCOPIA ASISTENCIAL PROCEDIMIENTO 1º Realizar toma de CITOLOGÍA SENSIBLE Bajo visión Colposcópica sin Acético 2º Tras colocar el Acético realizar la COLPOSCOPIA ASISTENCIAL COLPOSCOPIA ASISTENCIAL BAJA CALIDAD por ser tras Citología Sólo le exigimos: NORMAL o ANORMAL A pesar de ello: SENSIBILIDAD 95% COLPOSCOPIA ASISTENCIAL: NORMAL COLPOSCOPIA ASISTENCIAL: ANORMAL PAUTAS A SEGUIR TRAS EL CRIBADO OPORTUNISTA CRIBADO OPORTUNISTA (Conducta a seguir) CITOLOGÍA SENSIBLE (Negativa) + COLPOSCOPIA ASISTENCIAL (Normal) AUSENCIA DE PATOLOGÍA CRIBADO OPORTUNISTA (Conducta a seguir) CITOLOGÍA SENSIBLE (Negativa) + COLPOSCOPIA ASISTENCIAL (Anormal) COLPOSCOPIA DIAGNÓSTICA CRIBADO OPORTUNISTA (Conducta a seguir) CITOLOGÍA SENSIBLE (Positiva) + Si experto en Colposcopia COLPOSCOPIA DIAGNÓSTICA COLPOSCOPIA ASISTENCIAL (Normal o Anormal) Si no experto en Colposcopia PROTOCOLO GENERAL COLPOSCOPIA DIAGNÓSTICA COLPOSCOPIA DIAGNÓSTICA Se realizará al menos 4 semanas tras el Cribado COLPOSCOPIA DIAGNÓSTICA Realiza un Auténtico Diagnóstico para poder “Tomar Decisiones” Tras ella se puede ya: 1.- Decidir cómo completar el diagnóstico. 2.- Decidir el Tratamiento. 3.- Decidir el tipo de Seguimiento. COLPOSCOPIA DIAGNÓSTICA Alta Especificidad La realizará sólo el GINECÓLOGO EXPERTO En Unidad de PTGI o Particular con equipamiento adecuado Colposcopia Normal (ZT tipo 1) Colposcopia Normal (ZT tipo 3) Cambios Menores (ZT tipo 2) Cambios Menores (Soufflé del amor) Cambios Mayores (ZT Tipo 3) (Epitelio Acetoblanco Denso y Orificios Queratinizados) Cambios Mayores (ZT tipo 2) Epitelio Acetoblanco Denso Éste y no otro es el método que debe utilizar el Ginecólogo para cribar y diagnosticar la Patología Cervical. Datos Colposcópicos obtenidos del Estudio Multicéntrico de CIN II/III (2008) en la Comunidad Valenciana Datos Estudio Multicéntrico CIN II/III Comunidad Valenciana(2008) COLPOSCOPIA Total casos estudiados 411 Colposcopias bien definidas 302 Datos Estudio Multicéntrico CIN II/III Comunidad Valenciana(2008) COLPOSCOPIA INICIAL (N=302) COLPOSCOPIA Total Porcentaje Normal (NC) 21 7% Cambio Menor (LGC) 112 37% Cambio Mayor (HGC) 169 56% Satisfactoria (S) 262 87% Insatisfactoria (U) 40 13% Datos Estudio Multicéntrico CIN II/III Comunidad Valenciana(2008) COLPOSCOPIA (N=302) Colposcopia S U ZTN 15(5%) 6(2%) LGC 100(33%) 12(4%) HGC 147(49%) 22(7%) Datos Estudio Multicéntrico CIN II/III Comunidad Valenciana(2008) COLPOSCOPIA (N=302) 56% 180 160 37% 140 120 100 U S 80 60 7% 40 20 0 NC LGC HGC Unidad de Histeroscopia Servicio de Ginecología Hospital Arnau de Vilanova de Valencia Tratamiento de las lesiones CIN II / III en nuestra Comunidad José Manuel Bosch Martí El tratamiento del CIN 2-3 ocupa un lugar fundamental dentro del programa de prevención secundaria del cáncer de cervix invasor. Se ha experimentado un cambio en el concepto de tratamiento en los últimos años . El tratamiento depende de: Lesión • Grado Histológico • Topografía, ZT Paciente • Edad • Posibilidad de seguimiento Ginecólogo • Experiencia y formación • Métodos disponibles (UPC) Modif. Carrarach Tur M Mejor tratamiento del CIN Baja incidencia de persistencia y recidiva Fácil de realizar Morbilidad baja Conservación anatómica máxima Relación costo-beneficio favorable Modalidades de tratamiento Destructivos • Electrocoagulación • Termocoagulación • Criocoagulación • Vaporización Laser Escisionales • Conización • Bisturí frío • Laser • Asa diatérmica (LLETZ/LEEP) • Histerectomía Criocoagulación Ventajas: • • • • • Fácil aplicación Ambulatoria. Sin anestesia Escasos efectos secundarios Buena reparación anatómica Método económico Inconvenientes: • • • • Lesiones extensas Inadecuada en determinadas superficies Profundidad de destrucción aproximada > Fallo terapéutico en lesiones extensas y en CIN2-3 Creasman W, Hinshaw W, Clarke-Pearson D. Cryosurgery of cervical intraepithelial neoplasia. Obstet Gynecol. 1984;63.145 Vaporización Láser Ventajas • • • • • • • Control colposcópico Mayor precisión de aplicación Destrucción controlada Ambulatoria. Anestesia local Mínimas complicaciones Excelente cicatrización Ideal en lesiones extensas, con afectación vaginal y de difícil acceso Inconvenientes • Elevado coste • Requiere mayor experiencia Benedet J, Nickerson K, White G. Laser therapy for cervical lesions. Obstet Gynecol 1981;57:188. Condiciones para utilizar métodos destructivos • La Zona de transformación (ZT) debe ser totalmente visible. • Son necesarias biopsias de la ZT. • Sin sospecha de invasión, ni afectación glandular. • No debe haber discrepancia entre citología y biopsia. • Sin tratamientos previos. El tratamiento destructivo debe asegurar la destrucción total de la ZT con una profundidad de 7 mm Ventajas del tratamiento escisional • Proporciona material histológico para estudio: - descatar/detectar microinvasión o afectación glandular - situación de los márgenes • • • Permite el tratmiento de cualquier tipo y tamaño de ZT. Se puede realizar el “see and treat”. Facilita el control colposcópico posterior. Conización con bisturí frío Ventajas: Inconvenientes: • Ausencia de artefactos térmicos • • Adenocarcinoma in situ Anestesia y hospitalización(elevado coste sanitario) • Mayor morbilidad (estenosis, hemorragias…) • Distorsión anatómica que dificulta el seguimiento Conización con láser CO2 Ventajas: • Ambulatorio. Anestesia local • Control colposcópico • Diseño tamaño del cono • Baja morbilidad • Curación excelente. Baggish MS. Management of cervical intraepithelial neoplasia by carbon dioxide laser. Obstet Gynecol 1982;60:379-83 De Palo. Colposcopia y Patología del tracto genital inferior. Ed. Panamericana. 2ª edición Inconvenientes: • Dificultad técnica • Elevado coste • Mayor tiempo quirúrgico • Daño térmico en márgenes Asa diatérmica Ventajas: • Ambulatoria. Anestesia local • Técnica rápida y de fácil aprendizaje • Se puede tratar en cualquier ZT • Equipo económico Prendiville W, Cullimore J, Norman S. Br J Obstet Gynaecol 1989;96:1054–60 Inconvenientes: • Porcentaje alto de escisiones incompletas y piezas negativas • Tratamientos innecesarios • Morbilidad obstétrica “See and treat” • Tratamiento inmediato a las mujeres con citología anormal sin estudio histológico previo. • Técnica no recomendable por el elevado número de tratamientos innecesarios (piezas negativas) • Recurso excepcional en casos muy seleccionados (ASCUS y LSIL). Utilizado por Grupos de Trabajo con experiencia demostrada ( > 90% de CIN ) Escisión incompleta • Se asocia con aumento de riesgo de enfermedad residual. • Las tasas de escisión incompleta varían mucho en la literatura (5-51%) • La enfermedad residual comprobada con histología es mucho más baja y con un margen más estrecho (3-7%) • La escisión completa no excluye la posibilidad de enfermedad residual • Meta-análisis que recoge 66 estudios (35.1909 ptes) • 23% márgenes afectos • Aumento de enfermedad de alto grado post-tto en pacientes con márgenes afectos (18%) • Mayor riesgo si está afecto el margen profundo • Tras escisión incompleta se aconseja seguimiento colpo-citológico Riesgo de enfermedad posterior en mujeres con escisión incompleta o desconocida Incomplete excision of cervical intraepithelial neoplasia and risk of treatment failure: a meta-analysis Sadaf Ghaem-Maghami, Shlomi Sagi, Gulnaz Majeed, William P Lancet Oncol,2007; 8 (11): 985 - 993 Coagulación del lecho de la escisión • No debe realizarse nunca. • Puede retrasar la detección de enfermedad invasiva. • No se ha evaluado la efectividad de la ablación adicional. Morbilidad de los ttos de CIN • Baja incidencia de complicaciones a corto plazo. • La conización con bisturí frío se asocia a mayores daños a nivel de cervix, con mayores complicaciones (estenosis cervical) . • Posibles consecuencias en la gestación y el parto. Complicaciones a largo plazo de los ttos. del CIN • La mayoría de pacientes que necesitan tratamiento por CIN son jóvenes, es importante tener en cuenta las posibles complicaciones sobre todo las relacionadas con la gestación. • Ha habido muchos estudios intentando evaluar las complicaciones pero ningún ensayo controlado aleatorio ha tenido el poder suficiente para responder cuestiones referentes a la morbilidad obstétrica. • Aumento de riesgo para parto pre-termino de 1.7 (IC 95% 1.2-1.4) para las pacientes tratadas con LLETZ. • Similares índices de riesgo se detectaron para bajo peso al nacer y RPM • El riesgo fue mayor para cono frío y menor para cono laser. • Cualquier actuación sobre el cuello uterino afecta a su función durante el embarazo. • Aumento del riesgo de mortalidad perinatal en el cono frío pero no con la LLETZ. • Todos los tratamientos escisionales se asocian con morbilidad obstétrica • Difícil interpretación de los resultados: Profundidad? , calidad del colágeno cervical, factores inmunológicos. Características de las pacientes con CIN (edad, paridad, tabaco,etc Fig 1 Meta-analysis of relative risk of perinatal mortality associated with excisional treatment for cervical intraepithelial neoplasia. *0.5 added to each cell of 2×2 contingency table because no cases were found in one of comparison groups. Arbyn M et al. BMJ 2008;337:bmj.a1284 ©2008 by British Medical Journal Publishing Group Martin-Hirsch PPL, Paraskevaidis E, Bryant A, Dickinson HO, Keep SL. Surgery for cervical intraepithelial neoplasia. Cochrane Database of Systematic Reviews 2010, Issue 6. Art. No.: CD001318. DOI: 10.1002/14651858.CD001318.pub2. • Se incluyeron 29 estudios clínicos randomizados y se evaluaron diversas técnicas quirúrgicas: ablación y conización laser, conización laser, Lletz, cono frío y crioterapia. • La evidencia obtenida sugiere que no existe una técnica quirúrgica claramente superior para el tratamiento de la neoplasia intraepitelial cervical. • Las lesiones CIN se pueden tratar con diferentes técnicas. • Se requieren más estudios- Histerectomía • Contraindicada como tratamiento primario: - Elevada morbilidad (cirugía mayor). - No mejora los resultados de los tratamientos conservadores. - Riesgo de infratratamiento en carcinoma oculto. • Indicaciones: - Imposibilidad técnica de conización. - Cono con 2-3 márgenes afectados (deseo genésico completo o imposibilidad de control) . - Patología asociada. Prog Obstet Ginecol, 2006; 49 Suplemento 2:5-62 Auspiciados por Sociedad Española de Ginecología y Obstetricia (SEGO), Asociación Española de Patología Cervical y Colposcopia (AEPCC), Sociedad Española de Citología (SEC), Sociedad Española de Anatomía Patológica (SEAP) CIN 2-3 y embarazo Consideraciones • •Mínimo riesgo de progresión a cáncer invasor. •Alto porcentaje de regresión espontánea postparto. •Riesgo elevado de complicaciones de la conización: hemorragia, aborto, parto prematuro. Pautas Pautas • Se aconseja conducta •Se aconseja conducta expectante. expectante. • Control cada 3 meses Cito• Control cada 3 meses Citocolposcópico. colposcópico. • Reevaluación 6 semanas postparto. •Reevaluación 6 semanas • Conización sólo si sospecha postparto. de invasión •Conización sólo si sospecha de invasión Tratamientos realizados n= 411 Tratamientos realizados 3 HT 1 Gestante 2 Perdidas 1 Sin tto n= 411 3 HT 1 GESTANTE 2 PERDIDAS 1 SIN TRATAR Edades medias TOTAL 37,21 CONO FRIO 42,38 CONO/ASA 37,15 0 5 10 15 20 25 30 35 40 45 Diagnóstico previo al tratamiento 30 see &treat 1 Atipia glandular 1 desconocida HSIL 10 LSIL 1 ASC-H HSIL 12 ASC-H 1 LSIL 1 DUDOSO 1 CONO/ASA. RESULTADOS n = 369 CONO/ASA.MÁRGENES CONDUCTA EN LOS MÁRGENES AFECTOS HISTERECTOMÍA TRAS CONO /ASA N =11 3 NO CONSTA AFECTACIÓN 1 POR CÁNCER VERRUCOSO 2 SIN MÁS 8 MÁRGENES LIBRES 1 POR MIOMA 7 SIN MÁS CONO FRÍO. RESULTADOS n= 35 CONO FRIO.MÁRGENES MÁRGENES AFECTOS HISTERECTOMÍA TRAS CONO FRÍO N=6 3 HT CON MÁRGENES LIBRES 1 NO CONSTA 2 CON MARGENES AFECTOS Conclusiones • • • • • Utilización preferente de Asa de diatermia. Buena correlación histopatológica. Porcentaje de márgenes afectos aceptable. Gran número de HT en el tratamiento. Falta información sobre la afectación de márgenes. Moltes gràcies Seguimiento de las lesiones CIN II/III Dra. Dolores Atero Cigalat Servicio Ginecología I.V.O. Consideraciones • Se estima que de las pacientes tratadas por CIN 2-3 entre el 5 y el 20% presentarán enfermedad residual. • A los 8 años de tratamiento del CIN, el riesgo de cáncer invasor es 5 veces mayor que el de la población general (Cox, Lancet 1999) • CIN2 and CIN3: risk of progression to CC Of 5%, >12% (Ostor, Int J Cancer 1991) • Untreated CIN3: 31% risk to progress in 30y (McCreddie, Lancet Oncol 2008) • Treatment of CIN2+ is effective, nevertheless still increased risk of invasive CC up to 20y after T (Soutter, IJC 2005; Kalliala, BMJ 2005; Strander 2007) (Arbyn, M. 25th I HPV Conference. Malmö. 2009) • La tasa de cáncer invasor de cervix y vagina tras tratamiento por CIN ha mostrado ser al menos 2.8 veces la de la población general hasta 20 años post-tratamiento. (Soutter et al,Int J Cancer 2006) El seguimiento de las lesiones CIN II/III tiene como objetivo diagnosticar precozmente la posible persistencia o recidiva, evitando su progresión a lesión invasora FACTORES ASOCIADOS A PERSISTENCIA O RECIDIVA • • • • • • Afectación de márgenes Tamaño lesión Edad Estado inmunológico Persistencia HPV post-tratamiento Carga Viral Márgenes afectos Entre 5-51% escisión incompleta en la literatura (Prendiville, Cytopathology 2009) En un metaanálisis de 65 publicaciones 35109 mujeres – márgenes afectos o no descritosrecurrencia 18%HSIL recurrencia 20%LSIL – márgenes libres recurrencia 3% HSIL recurrencia 4% LSIL (Ghaem-Maghami et al,Lancet Oncol, 2007) Mayor riesgo margen endocervical (Gardeil et al, 1997….Flannelly et al,2001) Márgenes afectos Sólo un 15-20% de las pacientes con margen de exéresis afecto presenta lesión residual en la histerectomía posterior. El estado de los márgenes no justifica por sí sólo una reconización o una histerectomía. HPV El test de HPV detecta la enfermedad residual más rápido, con mayor sensibilidad y similar especificidad comparado con la citología de seguimiento o la valoración histológica de los márgenes de escisión. (Arbyn, Vaccine 2006) (European guidelines in cervical cancer screening. 2008) Edad Las mujeres > 40 años tienen mayor riesgo de enfermedad persistente o recidiva (Paraskevaidis et al. 2000; Flannelly et al. 2001) SEGUIMIENTO ¿CON QUÉ TEST? • CITOLOGIA • CITOLOGIA Y COLPOSCOPIA • TEST HPV La sensibilidad es la característica más importante en un test post-tratamiento (Kitchener,HC; Br.J.Obstet Gynaecol. 2008) Papel del HPV en el seguimiento • Existe evidencia de que el doble test citología/HPV a los 6 meses mejora el seguimiento. • Tras 24 meses de seguimiento la predicción es idéntica para el ADN viral y la citología. Papel del HPV en el seguimiento • La persistencia del HPV a partir de los 6 meses del tratamiento predice la recurrencia (más rápido y con mayor sensibilidad que la citología) • El HPV es + en el 95% de casos con CIN residual o recurrente. • Prolongada duración (+ 10 años ) del VPN del test HPV. (European Guidelines in cervical cancer screening. 2008) Papel del HPV en el seguimiento La persistencia del mismo tipo del HPV transcurridos 12-18 meses del tratamiento indica alta probabilidad de enfermedad residual / recidiva (Bosch,X. Clin Obstet Ginecol. 2010) Control postratamiento de la CIN. Documentos de Consenso de la SEGO 2006 Primer control, en la unidad especializada que realizó el tratamiento (a los 3 meses con márgenes del cono afectados y a los 6 meses con márgenes libres) Citología, colposcopia, ADN – VPH Márgenes afectados o colposcopia no valorable: estudio de endocervix Todo negativo Citología anual x 2 Valorables y negativas ADN-VPH: positivo Citología: negativa Colposcopia: negativa Citología LSIL Colposcopia-biopsia: CIN I Endocervix negativo Citología y ADN-VPH a los 6 meses Ambas negativas CRIBADO Cualquiera positiva COLPOSCOPIA Citología >/= HSIL Colposcopia-biopsia>/= CIN2 Endocervix: positivo TRATAMIENTO ESCISIONAL Ó DESTRUCTIVO RECONIZACIÓN Histerectomía Indicación excepcional Afectación de 2 ó 3 márgenes sin deseo genésico Imposibilidad de control Patología benigna asociada Tras histerectomía total por CIN debe hacerse seguimiento citológico a los 6 y 18 meses (si escisión completa) (European Guidelines in cervical cancer.2008) previa histerectomía descartar VAIN Seguimiento ¿hasta cuando? The small but definite increased risk of cervical cancer which exists for women after treatment for CIN needs to be considered for at least 20 years and these women need continuing surveillance for at least this long in order to reduce the risk of cervical cancer to below that of the background population risk (Prendiville,Cytopathology .2009) SEGUIMIENTO DE LAS LESIONES CIN II/III Datos de la Comunidad Valenciana 2008 CUADROS Y DATOS ESTADISTICOS DESCRIPTIVOS SEGUIMIENTO A LOS 6 MESES EDAD CONTROL 6 MESES Menos de 30 348 82 De 30 a 39 años 142 De mas de 40 124 RESULTADO DEL SEGUIMIENTO A LOS 6 MESES 450 400 350 300 411 315 269 250 nº total 200 con datos 150 sin datos 100 76 66 50 0 60 16 total normal patológico no realizado sin datos TOTAL 411 NORMAL 269 SIN DATOS 60 PATOLOGICO 66 NO REALIZADO 16 PATOLOGICOS (CLASIFICADOS POR CITOLOGIA) A LOS 6 MESES ASCH 2 ASC-US 27 HSIL 18 LSIL 14 Segui_06_HPV_DNA_HibridaII NO REALIZADO 188 POSITIVO AR 25 NEGATIVO AR 101 EN BLANCO 97 DNA-HPV-PCR A LOS 6 MESES POSITIVO 21 NEGATIVO 101 EN BLANCO NO REALIZADO 78 211 Segui_06_HPV_DNA_PCR TIPO POSITIVO Nº VARIOS 7 16 4 18 1 45 3 otros 6 33 1 39 1 55 1 58 1 83 1 84 1 OTROS Datos Estudio Multicéntrico CIN II/III Comunidad Valenciana(2008) COLPOSCOPIA SEGUIMIENTO 6º mes (N=93) COLPOSCOPIA Total Porcentaje Normal (NC) 77 83% 12 13% 4 4% Cambio Menor (LGC) Cambio Mayor (HGC) COLPOSCOPIA Seguimiento 6º mes (N=93) 83% 13% 4% BIOSPSIAS 6 MESES REALIZADAS 23 NO REALIZADAS 79 SIN DATOS 7 BIOSPSIAS 6 MESES REALIZADAS 23 NO REALIZADAS 79 SIN DATOS 7 NEGATIVAS 13 CIN I 4 CIN II/III 6 BIOPSIAS 6 MESES BIOPSIAS 6 MESES BIOPSIAS POSITIVAS EXCLUIDAS HISTERECTOMIAS TOTALES Y RECONIZACIONES Tratamiento_Márgenes Segui_06_HPV_DNA_HibridaII Segui_06_HPV_DNA_PCR Segui_06_Biopsia Libres No Realizada No Realizada CIN I Afectos No Realizada No Realizada CIN I Libres Positivo Alto Riesgo No Realizada CIN I Libres Positivo Alto Riesgo No Realizada CIN I No Consta No Realizada 84/26/18 CIN II/III Afectos No Realizada Negativo CIN II/III Afectos No Realizada No Realizada CIN II/III CIN II/III Libres Libres CIN II/III Positivo Alto Riesgo No Realizada CIN II/III PAUTA 6º MES SEGUIMIENTO SEGUNDA CONIZACION 7 VAPORIZACION LASER 1 HISTERECTOMIA TOTAL 9 DERIVADAS A OTRO CENTRO 3 PERDIDAS NO ACUDEN CTRL 6 M 24 9 EN BLANCO CON HT PREVIA 13 EN BLANCO SIN HT PREVIA 30 SEGUIMIENTO 314 BLOQUE ESTADISTICO A LOS 12 MESES SEGUIMIENTO A LOS 12 MESES PATOLOGICO 32 NORMAL 252 EN BLANCO 111 NO REALIZADO 16 CITOLOGIAS PATOLÓGICAS A LOS 12 MESES HSIL 11 LSIL 7 ASC-US 14 SEGUIMIENTO A 12 MESES CON PCR 450 411 400 350 318 300 250 200 150 100 93 50 0 153 165 67 26 TOTAL (+) (-) no en blanco realizado nº total con datos sin datos Segui_12_HPV_DNA_PCR NO REALIZADOS 153 POSITIVOS 26 NEGATIVOS 67 EN BLANCO 165 Segui_12_HPV_DNA_PCR TIPO POSITIVO Nº VARIOS 6 16 7 18 1 33 2 58 2 73 1 61 1 51 2 72 1 53 2 83 1 OTROS Segui_12_HPV_DNA_HibridaII NO REALIZADO 153 POSITIVO AR 32 NEGATIVO AR 120 EN BLANCO 106 Datos Estudio Multicéntrico CIN II/III Comunidad Valenciana(2008) COLPOSCOPIA SEGUIMIENTO 12º mes (N=95) COLPOSCOPIA Total Porcentaje Normal (NC) 85 89% 9 9% 1 2% Cambio Menor (LGC) Cambio Mayor (HGC) COLPOSCOPIA Seguimiento 12º mes (N=95) 89% 9% 2% BIOPSIAS 12 MESES POSITIVAS CIN I 5 POSITIVAS CIN II/III 4 NEGATIVAS 10 márgenes afectos POSITIVAS CIN I márgenes libres POSITIVAS CIN II/III 1 3 márgenes en blanco 1 márgenes afectos 1 márgenes libres 2 márgenes en blanco 1 RELACION DE BIOPSIAS CON DNA POSITIVA E HIBRIDA Segui_12_HPV_DNA_HibridaII Segui_12_HPV_DNA_PCR Segui_12_Biopsia Negativo Alto riesgo Negativo CIN I No Realizada Negativo CIN I Negativo Alto riesgo No Realizada CIN I Negativo Alto riesgo No Realizada CIN I No Realizada No Realizada CIN I Positivo Alto Riesgo No Realizada CIN II/III No Realizada No Realizada CIN II/III No Realizada No Realizada CIN II/III Positivo Alto Riesgo CIN II/III PAUTA SEGUIMIENTO A LOS 12 MESES SEGUNDA CONIZACION 8 HISTERECTOMIA TOTAL 1 DERIVADAS A OTRO CENTRO 13 PERDIDAS 41 NO ACUDEN CTRL 5 NO REALIZADAS 5 SEGUIMIENTO 177 Datos Enfermedad Persistente Seguimiento 6 Seguimiento meses 6 meses Seguimiento 12 Seguimiento meses 12 meses n= n= 335335 Citologías Citologias patológicas 61 (18.2%) patológicas 61 (18.2%) n= n= 284 284 Citologías Citologías patológicas 32 (11.2%) patológicas 32 (11.2%) Biopsias Biopsias 19 ( 6.7%) Biopsias 19 ( 6.7%) Biopsias Biopsias positivas Biopsias positivas 23 23 10 10 (6.8%) (6.8%) (2.9%) (2.9%) Biopsias positivas Biopsias positivas 9 9 ( 3 %) ( 3 %) Conclusiones • En general el seguimiento es irregular, no protocolizado, lo que dificulta el análisis de los datos. • La histerectomía total está sobreindicada. • Buenos datos de enfermedad residual. • El número de pacientes perdidas es aceptable, pero deberíamos mejorarlo. CONCLUSIONES FINALES Buena respuesta a la propuesta de colaboración • • • • • • • • • • • • • Hospital General Castellón Hospital Arnau de Vilanova Hospital Universitario LA FE Instituto Valenciano de Oncologia Hospital General Requena Hospital de la Ribera Hospital de Gandía Hospital Marina Baixa de la Vila Joiosa Hospital Clinico San Juan de Alicante Hospital Virgen Salud Elda Hospital General Alicante Hospital General Universitario de Elche Hospital de Torrevieja > 50% de hospitales de la Red Pública 90.050 citologías 5.493 citologías patológicas 5 cánceres 4 microinvasores 1 infiltrante ¿hacemos el cribado correctamente? TASA DE CITOLOGÍAS en la población dependiente de los 12 hospitales 10,3% / AÑO Citologías patológicas 5.100 Sobre 71.478 citologías de los 9 hospitales que han mandado nº de patológicas (sin IVO) Citologías patológicas 5.493 Sobre 86.280 citologías de los 10 hospitales que han mandado nº de patológicas (Con IVO) TASA DE CITOLOGÍAS PATOLÓGICAS: 6,78% 3 Hospitales no tienen Unidad de Patología Cervical ¿Utilizamos, en el cribado, el test de ADN – VPH cómo y cuándo toca? De 31 casos de ASCUS, en 11 no se hace ADN y en 2 está en blanco (en el 40% de los casos de ASCUS no se hace) Y de los 11 que no se realiza CH2, en 6 se realiza PCR Pob_Fem_20_65 NumCitologias ¿Tenemos claro cuando una citología se considera anómala en cribado? ASCUS + NumCitPat TasaCitologias %CitPat 95.393 3.772 102.953 12.362 247 0 14.800 393 15.824 1.241 47 7,84% 3,79% 83.305 10.863 284 13,04% 2,61% 59.882 6.797 250 11,35% 3,68% 64.886 10.216 79 15,74% 0,77% 76.870 9.551 825 12,42% 8,64% 70.100 2.266 109 3,23% 4,81% 95.929 11.086 2.783 11,56% 25,10% 58.744 7.096 476 12,08% 6,71% Total 929.322 Total Sin IVO 929.322 Com. Val. 1.658.666 90.050 5.493 9,69% 6,09% 75.250 5.100 10,3% 6,78% 3,95% 12,01% 2,00% 117.505 2,66% 87.931 41 casos de CIN II/III en 16 – 25 años (10% de los casos analizados) 5 DE 16-17 3 DE 19 3 DE 20 ¿Hacemos colposcopia para diagnóstico y tratamiento de lesiones de alto grado? 50 CASOS DE NO COLPOSCOPIA En 50 casos no se hizo colposcopia previa incluso en hospitales con UPC ¿Nos quedamos tranquilos con la conización como tratamiento de lesiones CIN II / III? En 48 ocasiones se realiza HT Durante el año 2008 •5 son cánceres (4 micro invasores y 1 invasor) •1 tumor benigno de ovario ¿tenemos claro cómo debemos actuar con márgenes afectos? •104 MARGENES AFECTOS Y 17 2ºCONO •39 HT EN CONOS CON MÁRGENES AFECTOS ¿Hacemos un seguimiento correcto de lesiones CIN II/III? •SEGUIMIENTO A 6 MESES •CITOLOGÍA: •82 EN BLANCO •4 NO REALIZADO •COLPOSCOPIA: •86 EN BLANCO •176 NO REALIZADA •CAPTURA HIBRIDA •94 EN BLANCO •189 NO REALIZADA •PCR: •103 EN BLANCO •222 NO REALIZADA • SEGUIMIENTO A LOS 12 MESES • 127 EN BLANCO O NO REALIZADO • 132 CASOS CITOLOGÍA NO REALIZADA • COLPOSCOPIA • EN BLANCO 140 CASOS • NO REALIZADA 130 CASOS • CAPTURA HIBRIDA • EN BLANCO 137 CASOS • NO REALIZADA 117 CASOS Demasiadas histerectomías ¿Hasta cuando seguimos a estas mujeres? Y……. ¿ dónde? PERSPECTIVAS DE FUTURO ADHESIÓN MEJORAR BASE DE DATOS PARTICIPACIÓN 2009 Dr. /a. HOSPITAL Teléfono de contacto Teléfono móvil Dirección correo electrónico ¿BASE DE DATOS DE LESIONES DE ALTO RIESGO DE LA COMUNIDAD VALENCIANA? ¿PUBLICACIONES? [email protected]