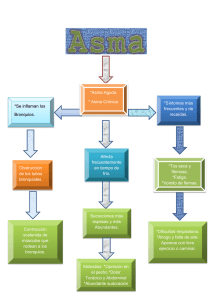
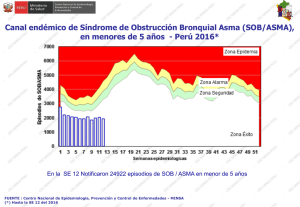
asma y educación - Sociedad Española de Neumología Pediátrica
Anuncio

ASMA Y EDUCACIÓN ASMA Y EDUCACIÓN EDUCADORES EN ASMA Marzo 2009 ASMA Y EDUCACIÓN EDUCADORES EN ASMA © de los textos: sus autores © de esta edición: José Valverde Molina Grupo de Asma y Educación de la SENP Primera edición: Marzo 2009 Gestión editorial: Mediprint Ediciones. Grupo Eurocom Tlf.: 968 283 040 / Fax: 968 286 070 [email protected] Diseño y Maquetación: Josechu Puerta I.S.B.N.: 978-84-933-078-2-0 INDICE INTERÉS DE LA EDUCACIÓN TERAPÉUTICA EN EL ASMA . . . . . . . . . . . . . . . . . . . . . . . . . . . . .9 SECUENCIA EDUCATIVA . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .19 COMO DESARROLLAR MI PROPIO PLAN EDUCATIVO . . . . . . . . . . . . . . . . . . . . . . . . . . . . .29 EDUCACIÓN EN ASMA EN EL ÁMBITO ESCOLAR . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .49 EDUCACIÓN EN EL ÁMBITO DE LA ATENCIÓN PRIMARIA . . . . . . . . . . . . . . . . . . . . . . . . . . .55 EDUCACIÓN EN EL ÁMBITO DEL SERVICIO DE URGENCIAS Y PLANTA DE HOSPITALIZACIÓN . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .65 QUÉ DEBEMOS CONOCER Y ENSEÑAR SOBRE ASMA . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .73 MATERIAL DIDÁCTICO PARA LA EDUCACIÓN EN ASMA: MALETÍN EDUCATIVO. COMO EXPLICAR LOS CONOCIMIENTOS SOBRE ASMA . . . . . . . . . . . . . . . . . . . . . . . . . . . . .83 TERAPIA INHALADA . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .93 ADHERENCIA/CONCORDANCIA EN EL TRATAMIENTO . . . . . . . . . . . . . . . . . . . . . . . . . . . .115 AUTOMANEJO: PLAN DE ACCION . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .129 Interés de la Educación Terapéutica en el Asma Dr. José Valverde Molina Pediatra. Neumología Pediátrica Hospital Los Arcos. Murcia a prevalencia del asma y su morbi-mortalidad están aumentando en las últimas décadas, a pesar de los avances surgidos en los conocimientos fisiopatológicos y la disponibilidad de mejores y más efectivos fármacos. Como enfermedad crónica y compleja, requiere conocimientos y destrezas para su automanejo. Debemos tener en cuenta que la variabilidad de la enfermedad va a producir gran ansiedad en el paciente y su familia, ocasionando dependencia importante del sistema sanitario, lo que ocasiona un mayor coste y peor calidad de vida. L Dado que no existe en la actualidad un tratamiento curativo de la enfermedad, el objetivo es el control de la misma para mejorar la calidad de vida del paciente. En los últimos años han surgido guías clínicas para su manejo, pero a pesar de su amplia divulgación, la enfermedad dista mucho de estar controlada. Estas guías clínicas promulgan la necesidad de la educación como un escalón mas en la terapéutica del paciente asmático, habiéndose desarrollado en los últimos años programas educativos como consecuencia del reconocimiento de la necesidad de optimizar prácticas de atención sanitaria, reducir la morbilidad y disminuir los costes de la atención. Esta educación tiene como objetivo ayudar a los pacientes y sus familias a desarrollar los conocimientos necesarios, actitudes, creencias y habilidades para el manejo efectivo de su enfermedad, siendo uno de los principales trabajos de los equipos clínicos, cuyo objetivo final es potenciar la mejora e intentar alcanzar la calidad de vida “diana” del niño. Asma y Educación Pero nos debemos de preguntar: ¿Es eficaz la educación?, ¿Es costo-efectiva?, y además ¿Quiénes, cómo y donde ser educados?. El interés de los programas educativos en asma se hace cada vez mas evidente, dado los resultados de los estudios realizados, que incluso demuestran que más del 50% de los fracasos se deben al incumplimiento terapéutico, bien por abandono o uso incorrecto, lo que supone un coste sobreañadido. 10 El grupo de Wolf y Guevara realizaron una revisión sistemática y un metaanálisis para la Cochrane (2002) y para British Medical Journal (2003), para intentar determinar la eficacia de la educación para el automanejo del asma sobre los resultados de salud en niños. Identifican 45 ensayos clínicos aleatorizados y controlados de programas educativos de automanejo del asma en niños y adolescentes de 2 a 18 años. De ellos resultan idóneos 32 que comprenden a 3706 pacientes. Los programas educativos se asociaron a mejoras en las mediciones del flujo espiratorio (diferencia de promedios estandarizados –DPE- 0.50, 95%IC 0.25 a 0.75), escalas de autoeficacia (DPE 0.36, 95%IC 0.15 a 0.57), reducciones moderadas de los días de absentismo escolar (DPE 0.14, 95%IC -0.23 a -0.04), días de actividad restringida (DPE -0.29, 95%IC -0.49 a 0.08), y visitas a urgencias (DPE -0.21, 95%IC -0.33 a -0.09). También se redujeron las noches con molestias secundarias al asma. Estos efectos tuvieron un mayor impacto en casos de asma moderado-severo y en los estudios que utilizaron estrategias de FEM comparado con síntomas. Los efectos fueron evidentes dentro de los primeros seis meses, pero en las mediciones de morbilidad y utilización de atención sanitaria fueron más evidentes después de 12 meses. También Ronchetti y cols encuentran que usando una intervención educacional reducen significativamente el número de tratamientos de emergencia en niños, sobre todo con asma más severo. Gebert y cols, realizan un estudio prospectivo para intentar determinar la eficacia de un programa de automanejo en niños con asma. Ellos se preguntan si realmente estos programas tiene efectos a largo plazo con respecto a un adecuado manejo clínico, y además si estos efectos aumentan cuando existen visitas de seguimiento. Encuentran que el entrenamiento de niños con asma produce una mejoría en su percepción de la función pulmonar, sus conocimientos de medidas profilácticas y su implementación de forma precoz, y también un aumento de medicación controladora. También los padres notifican cambios positivos en la percepción de los síntomas, en la prevención del asma, en la medicación de mantenimiento y además se sienten más capaces de manejar las exacerbaciones de sus hijos. Para mantener estos resultados son necesarios entrenamientos periódicos y visitas de seguimiento, siendo mas extensos cuanto mas compleja sea el manejo de la enfermedad. Intervenciones educativas que incluyen intervenciones conductuales o psicológicas para mejorar las relaciones problemáticas en la familia de niños con asma grave podrían ser un complemento útil a los fármacos para los niños con asma. La educación para el automanejo en definitiva produce una reducción de uso de recursos, costes de salud y mejoría de la calidad de vida del paciente. Los análisis de costo-efectividad tienen distintas limitaciones dependiendo del sitio donde se realiza la educación, los medios y la organización sanitaria. La implementación de programas educativos, podrían requerir importantes aportes económicos iniciales, lo que generaría dudas sobre su coste-efectividad, y además donde los beneficios podrían ser mayores a largo plazo, y una parte importante de ellos, derivados del ahorro en costes indirectos. En los pacientes pediátricos el problema radica en cuantificar estos costes indirectos (pérdidas de días de colegio, menoscavo en la calidad de vida), aunque si que pueden repercutir en pérdidas de días de trabajo para sus padres o bien el incremento de gastos económicos familiares para contratar cuidadores. Estrategias para disminuir costes serian asociar sesiones educativas en grupo, lo que sería una alternativa para disminuir el número de las sesiones individualizadas, e intensificación de las sesiones, lo que mejoraría la coste-efectividad. Otro medio para ahorrar costes sería utilizar las nuevas técnicas como CD-ROM o Internet, que son baratas, fácilmente disponibles y que proveen y aumentan la educación de los pacientes con asma, mediante programas multimedia interactivos. Algunos estudios controlados sugieren que la educación interactiva multimedia podría mejorar los conocimientos, disminuir los síntomas y reducir las visitas a urgencias en estos pacientes. Las medidas de efectividad aceptadas últimamente en la literatura para la evaluación económica de los programas de educación en asma son los días libres de síntomas, sin efectos adversos y sin uso de medicación de rescate. Por ello podríamos pensar que los programas educativos son aparte de eficaces, costo-eficaces. Gallois y cols realizan un estudio de coste-efectividad en adultos asmáticos. Encuentran que la educación es eficaz, con un NNT de 2.6, 2.2, 2.9 y 3.9 personas para que un paciente asmático tenga un mejor año en su condición pulmonar, días sin síntomas, noches sin síntomas y ausencia de impacto en su calidad de vida. Los costes totales son menores en el grupo de intervención educativa, sobre todo a expensas de los costes indirectos. Fireman y cols estudian las consecuencias de un programa de automanejo y encuentran un ratio coste-beneficio de 1:2 a favor del grupo de automanejo. Lewis y cols encuentran en 1 año un ahorro de 180$ en el grupo de niños que recibian educación con respecto al grupo que no la recibía. Un componente fundamental para el automanejo del asma es la provisión de planes de acción por escrito. Una reciente revisión sistemática analiza la relación coste-efectividad de los planes de acción por escrito basados en pico de flujo para la reducción de costes asociados a las visitas a urgencias y hospitalizaciones por exacerbaciones en enfermos de riesgo elevado (asma moderado-severo con antecedente de consulta reciente a servicios de urgencias u hospitalización). Los planes basados en FEM tení- Educadores en Asma 11 Asma y Educación an un ratio coste-beneficio de 13.79 con respecto a los cuidados habituales y los planes basados en síntomas un ratio de 11.53. Además eran mas coste-efectivos que los basados en síntomas para la prevención de hospitalizaciones (311 $). Además, estudios de análisis de coste-efectividad detectan que la utilización de corticoides inhalados son mas costo efectivas que placebo, esto es importante cuando conseguimos mejorar la concordancia terapéutica. Es importante la educación de los responsables de planificación sanitaria, los profesionales sanitarios (médicos, enfermeras, farmacéuticos), personal no sanitario (profesores, entrenadores, familiares o cuidadores) e incluso ampliando a la población en general. Es importante realizar programas de formación dirigidos a profesionales de la salud, para aumentar su motivación y capacitación como educadores sanitarios, siendo fundamental tener la posibilidad de formarse en técnicas de Educación sanitaria. Además cuando la educación es realizada por diferentes profesionales sanitarios es muy importante que los mensajes sean consistentes y no exista información discordante. 12 La educación de médicos tiene como resultado cambios en su conducta clínica así como en el estado de salud y relación con los pacientes. Clark y cols encuentran una reducción en tiempo empleado en las revisiones de los pacientes, impacto en la prescripción y en la comunicación con el paciente, mejor respuesta –mas satisfacción-de los pacientes a las acciones de sus médicos y reducción en la utilización de recursos sanitarios. En definitiva existe un efecto SINERGISTICO. La enfermería juega un papel fundamental en la educación del niño asmático y de otros profesionales de la salud. Ryan y cols sugieren que uno de los mayores avances en cuidados del asma en los equipos de atención primaria ha sido el desarrollo de las consultas de enfermería. Un papel importante es la adherencia terapéutica y el uso adecuado de los sistemas de inhalación, así como los planes de descarga tras ingresos hospitalarios. Madge et al encuentran de una manera significativa menos readmisiones en un grupo de niños hospitalizados que recibieron formación guiada por enfermera (8.3%) comparado con un grupo control (24.8%). Resultados similares han sido reportados por Wesseldine y cols. La relevancia del papel de los farmaceúticos en la educación del paciente con asma esta aumentando dia a dia, sobre todo debido a sus conocimientos terapéuticos. Gonzalez-Martín y cols evaluan el impacto de un programa de cuidados desarrollado por farmaceuticos. Encuentran que la provisión de cuidados por parte de farmaceuticos a niños con asma y a sus padres produce una mejoría en la calidad de vida de los niños, una mjeoria en sus conocimientos y tratamiento de su enfermedad. Además, programas educativos guiados por profesores realizados en colegios muestran beneficios permanentes sobre conocimientos, actitudes y calidad de vida en escolares asmáticos, mejoría de conocimientos y actitudes en los profesores y mejoras de las políticas sobre asma de dichos colegios. Así mismo sesiones educativas mostrando videos de pacientes con crisis de asma ayuda a reconocer la existencia de distrés respiratorio en niños asmáticos. Programas educativos canalizados a través de profesores demuestran una mejoría de los conocimientos sobre asma de los mismos, así como una mejora en la política sobre asma en los colegios. Al inicio de la educación del paciente es necesario valorar sus conocimientos y competencias para el cuidado de su enfermedad. Los programas para ser efectivos deben incluir educación para el automanejo, el uso de un plan de acción por escrito individualizado y asociarse a revisiones periódicas del paciente. No debemos olvidar que muchos de los componentes de los cuidados del asma podrían ser inefectivos sin la adecuada educación del paciente. De hecho, la provisión de planes por escrito sin educación para el automanejo y reforzamiento es improbable que mejore los resultados para el paciente. Con respecto a cuando debe ocurrir la educación, los momentos importantes serían al diagnóstico de la enfermedad, durante las revisiones periódicas, cuando ocurre un cambio terapéutico o un evento adverso. Osman y cols consideran una quinta posibilidad que denominan “revisión oportunista”. Las guías clínicas recomiendan que la educación debería ser una parte importante del manejo del asma en todos los niveles asistenciales, tanto en atención primaria como especializada, siendo importante una adecuada comunicación entre los distintos niveles. Estudios realizados demuestran la eficacia de la educación cuando es impartida fuera de las visitas regulares, durante las visitas a urgencias, durante las hospitalizaciones, incluso en el ámbito escolar y en el domicilio del paciente. Para tener verdaderas oportunidades para iniciar un programa educativo es necesario disponer de una adecuada estructura sanitaria con adecuados sistemas de comunicación y coordinación entre los distintos niveles asistenciales, así como profesionales entrenados y sensibilizados que dispongan de guías clínicas consistentes y consensuadas. Para que los programas educativos tengan éxito deben basarse en una compresión teórica sólida del cambio de conductas y deben emplear estrategias de automanejo diseñadas para mejorar el conocimiento, las aptitudes y la actitud hacia el autocontrol. Las intervenciones educativas deberían incluir un plan de acción por escrito individualizado que incluyera recomendaciones de cómo usar la medicación cuando el niño esta bien y cuando este control esta empeorando. Cada vez resulta mas Educadores en Asma 13 Asma y Educación claro que la educación sobre asma limitada o consistente únicamente en transmisión de información es ineficaz. Un programa educativo debe abordar cuatro aspectos importantes del proceso: conocimientos sobre asma, manejo de las exacerbaciones, prevención de ataques y adquisición de habilidades, por lo que debería abordar los siguientes aspectos: información acerca de los contenidos de las guías de práctica clínica, información acerca de la enfermedad y su diagnóstico, conocimientos sobre los distintos fármacos, entrenamiento o uso correcto de los sistemas de inhalación y el medidor de pico de flujo espiratorio, información acerca de la prevención de exacerbaciones y deterioro clínico, capacidad para reconocer empeoramiento de la enfermedad, un entrenamiento guiado para el automanejo y negociación de un plan de acción por escrito individualizado. Los planes de acción por escrito facilitan la temprana detección y manejo de una exacerbación clínica. Deben ser individualizados basado en el mejor flujo espiratorio máximo (o síntomas sin no se puede realizar la determinación de flujo espiratorio máximo), usando 2-4 puntos de acción y recomendando el uso de corticoides inhalados y orales para el tratamiento de las exacerbaciones. 14 Dos grupos de edad en pediatría tienen una serie de peculiaridades, como son sobre todo los preescolares y los adolescentes. Los programas educativos en preescolares tienen que ir dirigidos a sus padres y cuidadores. Habitualmente los padres no se siente bien informados, no disponen de adecuados conocimientos sobre la enfermedad y sus manejo, y además reconocen sufrir sentimientos de inseguridad y culpabilidad, lo que afecta incluso su calidad de vida. Los resultados de los programas educativos dirigidos a padres y cuidadores son prometedores: incrementan sus conocimientos con respecto a la enfermedad, su autoeficacia y habilidades para el auto-manejo. Además, estos programas demuestran reducción en los síntomas de sus hijos y en las visitas a urgencias y hospitalizaciones. Con respecto a los adolescentes, Shah y cols encuentran que un programa educativo para asma guiado por pares resulta en una mejoría de la calidad de vida de adolescentes y reduce la morbilidad de adolescentes con asma. Como conclusión, los programas educativos son eficaces en pacientes con asma, probablemente costo-efectivos, aunque son necesarios más estudios que valoren ampliamente los resultados en salud en estos pacientes a medio y largo plazo. Los profesionales sanitarios deberían recibir formación para ser educadores y tener la motivación necesaria para participar activamente en el desarrollo de programas educativos. Todos los pacientes con asma, y sus familiares y cuidadores deberían ser educados. Y por último deberíamos aprovechar cualquier oportunidad para incluir a un paciente en un programa educativo. BIBLIOGRAFÍA (ORDEN ALFABÉTICO). 1.-British Guideline on the management of asthma 2008. Disponible en: http://www.brit-thoracic.org.uk/ClinicalInformation/Asthma/AsthmaGuidelines/tabid/83/Default.aspx 2.-Bruzzese JM, Bonner S, Vincent EJ, Sheares BJ, Mellins RB, et al. Asthma education: the adolescent experience. Patient Education and Counseling 2004;55:396-406. 3.- Cabana MD, Le TT. Challenges in asthma patient education. J Allegy Clin Immunol 2005:115: 1225-1227. 4.- Chiang LC, Huang JL, Yeh KW, Lu CM. Effects of a self-management asthma educational program in Taiwan based on PRECEDE-PROCEED model for parents with asthmatic children. J Asthma 2004;41:205-215. 5.- Cicutto L, Murphy S, Coutts D, O´Rourke J, Lang G, Chapman C, Coates P. Breaking the access barrier*. Evaluating an asthma center´s efforts to provide education to children with asthma in schools. Chest 2005;128:1928-1935. 6.- Clark NM, Gong M, Schork MA, Evans D, Roloff D, Hurwitz M, Mainan L, Mellis RB. Impact of education for physicians on patient outcomes. Pediatrics 1998;101:831-836. 7.- de Asis ML, Greene R. A cost-effectiveness analysis of a peak flow-based asthma education and self-management plan in a high-cost population. J Asthma 2004;41:559-565. 8.- Evans D, Sheares BJ, Vazquez TL. Educating health professionals to improve quality of care for asthma. Paediatr Respir Rev 2004;5:304-310. 9.- Feenstra TL, Rutten-van Mölken MPHM, Jager JC, van Essen-Zandvliet LEM. Cost effectiveness of guideline advice for children with asthma: a literature review. Pediatr Pulmonol 2002;34:442-454. 10.- Fireman P, Friday GA, Gira C, Vierthaler WA, Michaels L. Teaching self-management skills to asthmatic children and their parents in an ambulatory care setting. Pediatrics 1981;68:341-348. 11.- Gallefoss F, Bakke PS. Cost-effectiveness of self-management in asthmatics: a 1-yr follow-up randomized, controlled trial. Eur Respir J 2001;17:206-213. 12.- Gallefoss F, Bakke PS, Kjaersgaard P. Quality of life assessment after patient education in a randomized controlled study on asthma and chronic obstructive pulmonary disease. Am J Respir Crit Care Med 1999;159:812-817. 13.- Gebert N, Hümmelink R, Könning J, Staab D, et al. Efficacy of a self-management program for childhood asthma. A prospective controlled study. Patient Education and Counseling 1998;35:213-220. 14.- Gibson PG, Coughland J, Wilson AJ, Hensley MJ, Abramson M, Bauman A, Walters EH. Limited (information only) patient education programs for adults with asthma (Cochrane Review). In: The Cochrane Library, 1, 2000. Oxford: Update Software. 15.- Gibson PG, Powell H. Written action plans for asthma: an evidence-based review of the key components. Thorax 2004;59:94-99. 16.- Gibson PG, Powell H, Coughlan J, et al. Self-mangement education and regular practitioner review for adults with asthma. Cochrane Database Syst Rev 2002:CD001117 17.- Global Initiative for Asthma(GINA). Global Strategy for Asthma Management and Prevention. 2008. Disponible en: http://www.ginasthma.com/ Educadores en Asma 15 Asma y Educación 16 18.- González-Martin G, Joo I, Sánchez I. Evaluation of the impact of a pharmaceutical care program in children with asthma. Patient Education and Counseling2003;49:13-18. 19 .-Greineder DK, Loane KC, Parks P. A randomized controlled trial of a pediatric asthma outreach program. J Allergy Clin Immunol 1999;103:436-440. 20.- Grupo Español para el manejo del asma (GEMA). Guía Española para el Manejo del Asma. Arch Bronconeumol 2003;39 (supl 5): 1-42 Disponible en: www.gemasma.com 21.- Guevara JP, Wolf FM, Grum CM, Clark NM. Effects of educational interventions for self management of asthma in children and adolescents: systematic review and meta-analysis. BMJ:326:1308-9. 22.- Hazell J, Henry RL, Francis JL, Halliday JA. Teacher initiated improvement of asthma policy in schools. J Paediatr Child Health 1995;31:519-522. 23.- Henry RL, Gibson PG, Vimpani GV, Francis JL, Hazell J. Randomized controlled trial of a teacher-led asthma education program. Pediatr Pulmonol 2004;38:434-442 24 .-Henry RL, Hazell J, Halliday JA. Two hour seminar improves knowledge about childhood asthma in school staff. J Paediatr Child Health 1994;30:403-405. 25.- Homer CJ, Forbes P, Horvitz L, Peterson LE, Wypij D, Heinrich P. Impact of a quality improvement programme on care and outcomes for children with asthma. Arch Pediatr Adolesc Med 2005;159:464-469. 26.- KK NG D, Chow PY, Lai WP, Chan KC, Chang BL, So HY. Effect of a structured asthma education program on hospitalized asthmatic children: A randomized controlled study. Pediatrics International 2006;48:158-162. 27.- Krishna S, Francisco BD, Balas EA, Koning P, Graff GR, Madsen RW. Internet-enabled interactive multimedia asthma education program: a randomized trial. Pediatrics 2003;111:503-510. 28.- Levy M, Heffner B, Stewart T, Beeman G. The efficacy of asthma management in an urban school district in reducing school absences and hospitalizations for asthma. J Sch Health 2006;76:320-324. 29.- Lewis CR, Rachelefsky GS, Lewis MA, de la Soto A, Kaplan M. A randomized trial of asthma care training (A.C.T.) for kids. Pediatrics 1984;74:478-486. 30.- Liljas B, Lahdensuo A. Is asthma self-management cost-effective?. Patient Education and Counseling 1997;32:s97-s104. 31.- Lozano P, Finkelstein JA, Carey VJ et al. A multisite randomized trial of the effects of physician education and organizational change in chronic-asthma care. Arch Pediatr Adolesc Med 2004;158:875-883. 32.- Madge P, McColl J, Paton J. Impact of a nurse-led home management training programme in children admitted to hospital with acute asthma: a randomized controlled study. Thorax 1997;52:223-228 33.- Madge P, Paton J. Developing educational interventions for paediatric respiratory diseases: fron theory to practice. Paediatr Respir Rev 2004;5:52-58 34.- Marabini A, Brugnami G, Curradi F, Siracusa A. Does an asthma education program improve quality of life? A two-year randomized trial. J Asthma 2005;42:577-581. 35.- McPherson AC, Glazebrook C, Smyth AR. Educational interventions-computers for delivering education to children with respiratory illness and to their parents. Paediatr Respir Rev 2005;6:215-226. 36.- McPherson AC, Glazebrook C, Forster D, James C, Smyth A. A randomized, controlled trial of an interactive educational computer package for children with asthma. Pediatrics 2006;117:1046-1054. 37.- Osman LM, Calder C. Implementing asthma education programmes in paediatric respiratory care: settings, timming, people and evaluation. Paediatric Respiratory Review 2004;5:140-146. 38.- Pérez MG, Feldman L, Caballero F. Effects of a self-management educational program for the control of childhood asthma. Patient Education and Counseling 1999;36:47-55. 39.- Pradel FG, Hartzema AG, Bush PJ. Asthma self-management: the perspective of children. Patient Education and Counseling 2001;45:199-209. 40.- Rabe KF, Vermiere PA, Soriano JB, Maier WC. Clinical mangement of asthma in 1999: The Asthma Insights and Reality in Europe (AIRE) Study. Eur Respir J 2000;16:802-807. 41.- Ronchetti R, Indinnimeo L, Bonci E, et al. Asthma self-management programmes in a population of Italian children: a muticentric study. Eur Respir J 1997;10:1248-1253. 42.- Ryan D. Why asthma nurses are a powerfull asset. Asthma Journal 1995;VI 43.- Sapien RE, Fullerton-Gleason L, Allen N. Teaching school teachers to recognize respiratory distress in asthmatic children. J Asthma 2004;41:739-743. 44.- Schreurs KM, Colland VT, Kuijer RG, de Ridder DT, van Elderen T. Development, content, and process evaluation of a short self-management intervention in patients with chronic diseases requiring sef-care behaviours. Patient Educ Couns 2003;51:133-141. 45.- Shah S, Peat JK, Mazurski EJ, Wang H, Sindhusake D, Bruce C, Henry RL, Gibson PG. Effect of peer led programme for asthma education in adolescens: cluster randomised controlled trial. BMJ 2001;322:583-585. 46.- Smith JR, Mugford M, Holland R, Candy B, et al. A systematic review to examine the impact of psycho-educational interventions on health outcomes and costs in adults and children with difficult asthma. Health Technology Assessment 2005;9 (23). 47.- Sondergaard B, Davidsen D, Kirkeby B, Rasmussen M, Hey H. The economics of an intensive education programme for asthmatic patients: a prospective controlled trial. PharmacoEconomics 1994;1:207-212. 48.- Sullivan SD, Lee TA, Blough DK et al; for the PAC-Port II Team. A multisite randomized trial of the effects of physician education and organizational change in chronic asthma care. Cost-effectiveness analysis of the pediatric asthma care patient outcomes research team II (PAC-PORT II). Arch Pediatr Adolesc Med 2005;159:428-434. 49.- Toelle BG, Ram FSF. Written individualized management plans for asthma in children and adults. Cochrane Database Syst Rev 2004:CD002171 50.- Walders N, Kercsmar C, Schluchter M, Redline S, Kirchner L, Crotar D. An interdisciplinary intervention for undertreated pediatric asthma*. Chest 2006;129:292-299. 51.- Warschburger P, von Schwerin AD, Buchholz HT, Petermann F. An educational program for parents of asthmatic preschool children: short-and medium-term effects. Patient Education and Counseling 2003;51;83-91. Educadores en Asma 17 Asma y Educación 52.- Wesseldine LJ, McCarthy P, Silverman M. Structured discharge procedure for children admitted to hospital with acute asthma: a randomised controlled trial of nursing practique. Arch Dis Child 1999;80:110-114. 53.- Wolf FM, Guevara JP, Grum CM, Clark NM, Cates CJ. Intervenciones educativas para el asma infantil. En: La Cochrane Library plus en español. Oxford: Update Software. 54.- Wooler E. The role of the nurse in paediatric asthma management. Paediatr Respir Rev 2001;2:76-81. 55.- Yawn BP, Algatt-Bergstrom PJ, Yawn RA, Wollan P, et al. An in-school CD-ROM asthma education program. J Sch Health 2000;70;153-159. 56.- Yorke J, Shuldham C. Terapia familiar para el asma crónica en niños (Revisión Cochrane traducida). En: La Biblioteca Cochrane Plus 2006, Número 4. Oxford: Update Software Ltd. Disponible en: http://www.update-software.com. (Traducida de The Cochrane Library, 2006 Issue 4. Chichester, UK: John Wiley & Sons, Ltd.). 18 volver al índice Secuencia Educativa Dra. Juana María Román Piñana Coordinadora Grupo de Asma y Educación. Neumología Pediátrica. Palma de Mallorca unque el principio de una educación se contempla hoy como obligatoria para Atodos los pacientes asmáticos, hay que incidir cada vez más en que esta educación debe ser organizada y planificada con el mismo rigor que la investigación diagnóstica o la terapéutica. “Hace años que nosotros educamos a nuestros pacientes asmáticos” es la respuesta de muchos profesionales, pero que ¿objetivos eran los fijados? ¿cuál era el contenido de la educación? ¿cómo se había evaluado? Parece que existe una diferencia notable entre la aproximación informativa de la educación y el modelo actual de educación terapéutica. En la primera, la educación formar parte de un discurso basado en el que enseña y que implica consejos, recomendaciones e instrucciones. En la segunda, la educación es un programa de formación, al término de la cual el paciente adquiere una serie de competencias que le van a permitir gestionar su enfermedad de una manera autónoma. En todo programa de formación subyace una filosofía de valores (educación centrada en el paciente), pero reposa igualmente en un modelo de organización que la estructura. Clásicamente la aproximación sistemática de la educación comporta cuatro etapas relacionadas entre ellas en un ciclo. • La identificación de las necesidades, punto de partida del programa de educación Asma y Educación • La definición de objetivos pedagógicos o metas conseguir por el paciente al término de la educación. • La elección de contenidos de enseñanza aprendizaje y métodos apropiados para la consecución de los objetivos. • Evaluación del grado de consecución de los objetivos. Aplicado a la educación del paciente este modelo de organización pedagógica es adaptado a tres niveles: - la identificación de las necesidades, es realizado mediante el diagnóstico educativo (Green 1980, d’Ivernois, Gagnayre, 1995) que permite destacar los componentes pedagógicos, sociales y biomédicos; 20 - La determinación de los objetivos de aprendizaje para el paciente procede del diagnóstico educativo, se inscribe en un contrato de educación y concluye entre el profesional de la salud y su paciente. Los objetivos son comunes o de “seguridad” cuando ellos se refieren a los conocimientos, capacidades, actitudes esenciales al seguimiento y al funcionamiento diario del paciente. Se dirigen a todos los pacientes sin distinción. Se llaman objetivos específicos cuando se refieren a las necesidades particulares de cada paciente. - La evaluación tienen en cuenta los resultados del aprendizaje del paciente, la evolución favorable o no de su enfermedad y la manera que el gestiona su vida cotidiana. La organización sistemática de la educación del paciente presenta ventajas incontestables (Coombs 1980,Guilbert, 1991), la primera de ellas es la introducir una coherencia en la sucesión y justificación de las acciones educativas: se sabe de donde se parte, se conoce el objetivo a conseguir,, se utilizan los medios necesarios, se verifica que se han alcanzado los objetivos, y en el caso contrario se efectúan los reajustes necesarios. La otra cualidad de esta aproximación es su carácter cíclico: la educación del paciente no es nunca finalizada porque su enfermedad cambia, porque la ciencia médica evoluciona, porque él mismo no es constante en sus saberes, su técnica, su motivación para aplicarlos. Se trata de una educación continua que implica reciclajes y nuevos objetivos. A la vez, la observación de esta secuencia comporta también dificultades: es necesario respetar cada una de sus etapas. Así, no se debe enseñar de entrada al paciente sin haber apreciado previamente sus necesidades, conocimientos y potencialida- des por un diagnóstico educativo.. Igualmente, el no discutir con el paciente los objetivos de su educación, facilita el riesgo de hacerlo incrédulo en relación a la utilidad de esta educación y pasivo en su aprendizaje. El contenido de la enseñanza, si no es adaptada a la comprensión del que la recibe no será memorizada. Paralelamente, la elección de los medios y métodos pedagógicos deberá ser selectivo, sabiendo la extrema variabilidad de los modos de aprendizaje de los pacientes. Por último la evaluación es imprescindible. Educar sin evaluar sistemáticamente los resultados, constituye una pérdida de tiempo y de energía por las dos partes. El respeto a la cronología de estas etapas es esencial, ya que puede indisponer a ciertos profesionales impacientes de enseñar todo de golpe. Hay que reseñar que en el aprendizaje, siendo una función humana por naturaleza diferente de las otras, la adquisición duradera de los conocimientos no es nada comparable a la asimilación de los conocimientos que se prescriben, es necesario tiempo para aprender, y no son los mismos tiempos, ni el mismo camino de un paciente a otro. Esto refuerza la idea que el educador no puede acompañar eficazmente al paciente, es éste el tiene que descubrir el camino. (Esquema) DIAGNÓSTICO EDUCATIVO El diagnóstico educativo es la primera etapa de la secuencia educativa. Se basa sobre un diálogo individual y estructurado en el curso del cual el profesional recoge las informaciones necesarias tanto de la personalidad psicológica del paciente, su potencial para aprender, las características fisiológicas y clínicas de su asma, sus condiciones de vida así como sus necesidades y demandas en relación a la enfermedad, a la terapéutica y a su vida cotidiana. El conjunto de las informaciones condicionan los objetivos del aprendizaje del paciente. Por esta razón, esta etapa debe ser realizada con atención para evitar el riesgo que supone programar unos objetivos no relacionados con el contexto de vida del paciente. El diagnóstico educativo no es nunca exhaustivo y requiere ajustes permanentes, ya que la vida del paciente puede cambiar, su enfermedad evolucionar y precisaría entonces modificar los objetivos de la educación. Sin embargo, si el diagnóstico educativo está estructurado puede ser útil, se trata entonces de un encuentro humano que liga el profesional y el paciente en una relación duradera en el curso de la Educadores en Asma 21 Asma y Educación cual los dos interlocutores aprenden el uno del otro, intentando comprender los imperativos y las intenciones de cada uno Esta etapa, no debe ser comprendida como una simple recogida de información lo que conduciría a componentes poco favorables para el establecimiento de una buena comunicación, tal como rellenar un cuestionario ante el paciente o peor: hacerlo cumplimentar por el propio paciente. Lejos de un interrogatorio policial o de una conversación sin objeto, el diagnóstico educativo es un momento privilegiado de búsqueda de una comprensión mutua, base del futuro contrato de educación. La estructura del diagnóstico educativo. Comprende cinco áreas que constituyen la guía para su desarrollo. ¿Qué tiene el paciente? 22 Para esta cuestión se explora la dimensión biomédica de la enfermedad del paciente: severidad del asma, antigüedad, evolución y tratamiento actual. Se verificará que el paciente comprende perfectamente el diálogo, para asegurar las condiciones físicas mínimas que le permitan participar activamente en los encuentros. Se asegurará también que el paciente no considere otros problemas de salud como más importantes que el asma. y que el perciba que sus intereses se consideran como prioritarios, no siendo de su interés lo que los profesionales le proponen. ¿Qué hace? Para esta cuestión se intenta explorar la dimensión socio-profesional del paciente. Las informaciones recogidas permiten definir con él los objetivos de aprendizaje. Se intentará conocer la vida cotidiana del paciente, condiciones de alojamiento, naturaleza de la actividad profesional, actividades de ocio, deportes practicados…etc. Se mostrará interés en el desarrollo de la escolaridad del niño, su nivel de competencia, la importancia del absentismo debido a la enfermedad, el grado de socialización, el discurso y las actitudes de los profesores, de los compañeros hacia su enfermedad…etc Las informaciones obtenidas permiten así prever programas educativos donde se enseñará al paciente a conciliar sus actividades con su asma o eventualmente a contemplar juntamente con el los medios de evitar ciertos factores perjudiciales para su enfermedad. ¿Qué sabe? Se intenta aquí apreciar el nivel de conocimientos del paciente sobre su enfermedad, su tratamiento. Se trata de una verdadera exploración donde se busca, más que el estado de conocimientos actuales, el interesarle en el razonamiento y la organización de sus conocimientos. La exploración de la dimensión cognitiva consiste igualmente en identificar concepciones erróneas, lagunas, errores de razonamiento que puedan ser el origen de comportamientos nocivos. Es también la ocasión de conocer las experiencias anteriores de educación, a partir de las cuales serán discutidos los métodos pedagógicos preferidos. Es importante saber como el paciente explica su enfermedad, a que la atribuye..etc. ¿Quién es él/ella? Se intentará poner en evidencia aspectos particulares de la vivencia asmática (negación de la enfermedad, sobre compensación, estado depresivo…), para mejor adaptar los objetivos de la educación..La ayuda psicológica es esencial para ayudar al profesional a identificar el estado de aceptación en el cual se encuentra el paciente, comprender sus comportamientos, sus reacciones así como las de los profesionales. ¿Cuál es su proyecto? Esta cuestión permite analizar dos variables. La primera relacionada con la necesidad inmediata del paciente. Esta es la fase de adaptación. Se trata de continuar con la actividad profesional, aprobar un examen, ganar una competición deportiva… ..La segunda, se refiere a la identidad del paciente portador de una enfermedad crónica, su deseo y su capacidad de proyectarse en un futuro más o menos próximo. El trabajo del educador es aquí el de ayudar a construir esta proyección teniendo en cuenta la realidad de la enfermedad. Ha de realizarse progresivamente, conduciendo al paciente desmotivado a realizar una actividad o interrogándole sobre el carácter realista de un proyecto, quizás demasiado ambicioso. Se entiende, que se asigna a la educación un rol al servicio del proyecto de vida del paciente. Este proyecto, para ser motivante debe tener unas características: ser considerado como importante, útil y valorado por el paciente; ser fácil de poner en marcha, realizable a corto término y observable para favorecer los refuerzos positivos. Educadores en Asma 23 Asma y Educación El paciente, puede proponerlo el mismo y son lo profesionales los que deben evaluar la factibilidad, el realismo. O bien , sí el paciente está en un estado psicológico que impide la expresión de un proyecto, entonces los educadores podrán plantearlo en función de los datos que hayan recogido. Los proyectos serán necesariamente negociados en su contenido y en su aplicación. En la práctica el diagnóstico educativo permite valorar los diferentes aspectos de la vida y de la personalidad del paciente, evaluar sus potencialidades, tener en cuenta sus demandas y su proyecto. Identifica las situaciones de vulnerabilidad psicológica y social y analiza la manera de reaccionar del paciente a su situación y sus recursos personales y sociales. Identifica así mismo, la receptividad del paciente y sus próximos a la propuesta de la Educación Terapéutica. CONTRATO 24 DE EDUCACIÓN El diagnóstico educativo permite determinar las competencias que el paciente deberá conseguir mediante la educación. Estas engloban: conocimientos, razonamientos, técnicas, y capacidades para resolver los problemas que se le planteen, en función de su enfermedad. A estas competencias se les llaman objetivos pedagógicos. Centrados sobre el paciente, precisan lo que él debe ser capaz al término de su aprendizaje. Los objetivos no pueden limitarse a algunas indicaciones dadas oralmente. Deber ser al contrario muy precisos y redactado no solo para que el paciente los lea y los haga explicar, sino también para servir de referencia permanente a todos los profesionales que participan en la educación. Un objetivo pedagógico comprende siempre un verbo de acción (generalmente formulado en el infinitivo) y un contenido sobre la cual se desarrolla la acción. Ejemplo: interpretar (verbo de acción), los resultados de un peak-flow (contenido.) El objetivo debe ser observable y medible, a fin de verificar si el paciente es capaz de realizarlo. De ningún modo podrá medirse sí el verbo de acción falta de precisión. Se tratará de evitar en la redacción de objetivos, verbos como. “conocer” “tomar conciencia” “darse cuenta”… Por otra parte, un objetivo pedagógico debe responder a dos cualidades fundamentales que son la pertinencia y el realismo. La pertinencia es el grado de adecuación entre el objetivo de aprendizaje y las necesidades del paciente. Consiste en hacerle aprender lo que verdaderamente le va a servir. Exigir al paciente que describa las principales leyes de la fisiología respiratoria no es pertinente. El realismo de un objetivo pedagógico es su calidad de adaptación a los diferentes contextos del paciente (capacidad de aprendizaje) y de educación (tiempo y medios de que se dispone). Existe una graduación de los objetivos pedagógicos, desde objetivos generales (eje. prevenir las crisis) hasta objetivos mas precisos u objetivos especificos (ejem: dominar la técnica del peak-flow). Un objetivo general se descompone en varios objetivos específicos. El programa de educación comportará solamente algunos objetivos generales, designando las competencias finales del paciente y un cierto número de objetivos específicos. Según Bloom (1969), las capacidades humanas se reparten en tres áreas taxonómicas a partir de las cuales se pueden clasificar los objetivos pedagógicos: 25 - el área cognitiva (conocimientos, razonamientos, decisión); - el área sensoriomotora (habilidades gestuales, técnicas); - el área psico-afectiva (actitudes) El conocimiento de esta taxonomía facilitará la toma de conciencia en los profesionales que un programa de educación equilibrado comporta objetivos en cada una de las áreas. Esto permitirá seleccionar los métodos pedagógicos y los instrumentos de evaluación adaptados a cada área. Los objetivos que componen el contrato de educación ligan al educador y al paciente. El contrato de educación es un acuerdo que estipula los objetivos que el paciente debe de alcanzar al término de su educación. Este contrato tiene el valor de un acuerdo mutuo y refuerza la motivación de las dos partes contratantes. Así, se podría considerar como una verdadera “pedagogía por contrato” dearrollada con éxito a partir de las teorías comportamentalistas del aprendizaje (Skinner, 1966). Se distingue el contrato de educación de seguridad, agrupando los objetivos que todo paciente debe alcanzar para evitar accidentes mayores y el contrato de educación específica, comportando objetivos aplicables al caso y a las necesidades propias de cada paciente (Gagnayre, d’Ivernois, 1991). Educadores en Asma Asma y Educación Los objetivos del contrato de seguridad (objetivos de seguridad) se refieren a los conocimientos, habilidades, actitudes esenciales a la supervivencia y al buen funcionamiento cotidiano del paciente. • En el área de las capacidades intelectuales (área cognitiva) son: la comprensión de la enfermedad, modos de tratamiento (tratamiento de fondo, tratamiento de las crisis), prevención de las crisis, estimación de la gravedad de una crisis, supresión de alergenos, resolución de problemas de auto-tratamiento, plan de acción. • En el área de las habilidades (área sensorio-motora), los objetivos se refieren al control de las técnicas de inhalación, sprays, cámaras de inhalación y peak-flow, adopción de modos de respiración en caso de crisis. • En el área de las actitudes (área psico-afectiva) los objetivos están en relación con la capacidad del paciente para obtener colaboración de su ambiente familiar, escolar y profesional, a mantener lazos estrechos con sus educadores, a gestionar su enfermedad en sintonía con sus proyectos de vida, a mantenerse constantemente informado sobre lo que se relaciona con su enfermedad. 26 Estos objetivos de seguridad son considerados comunes para todos los pacientes sin excepción y deber ser regularmente verificados. A diferencia del contrato de seguridad, por el cual es el profesional el que asigna los objetivos, el contrato específico depende, en general, de las necesidades particulares del paciente. Ciertos objetivos pueden estar ligado al tipo de asma del paciente: asma de componente alérgico predominante, asma en la cual la dimensión emocional es importante. Cada objetivo será explícitamente, justificado. El paciente debe estar informado de que será evaluados sobre estos objetivos pero que no se espera los alcance todos en las primeras sesiones de educación. Las fechas y el horario de las sesiones, los métodos pedagógicos, los criterios de evaluación serán igualmente discutidos.. Inscritos en el “dossier de educación” el contrato constituye una clase de “hoja de ruta” que permite seguir el proceso del paciente, autentificar lo adquirido rellenar sus lagunas. Reconocer que un paciente puede ser un experto de su enfermedad es un dato importante de la relación educativa. REFERENCIAS BIBLIOGRÁFICAS Bloom B.S. Taxonomía des objectifs pédagogiques. Trad., H. Lavallé. Montreal., Education nouvelle, 1969. Gagnayre R, Ivernois (D) J.-F. « L’Education thérapeutique du pagtient. Encycl Méd chir Traité de médecine aKos, a6 numéro, oct.novembre-décembre, 2002, 7-1027.. Ivernois(D’)J.-F. « Les Objetifs pédagogiques : avantages et limites », le Dossiers de l’obstetrique, nº 103, 1994, pp 9-11. Hameline D. Les Objectifs en formation initiale et continue. 9º edition, Paris, ESF, 1991. Skinner B.F. « Operant Behavior » in Operant Behavior : Areas of Research and Applicationn. Ed.W. Honig, New York, Appleton- Century- Crofts, 1966. 27 volver al índice Educadores en Asma Como desarrollar mi propio Plan Educativo Dr. Manuel Praena Crespo Pediatra Atención Primaria. Neumología Pediátriic. Sevilla INTRODUCCIÓN l diseño de un programa educativo sobre asma va a depender de las personas a Elas que irá dirigido y a los objetivos marcados. Será diferente en función del suje- to de la educación: bien un paciente o bien su familia o incluso otros profesionales como sanitarios, profesorado u otros pacientes que serán protagonistas de la formación de otro grupo de pacientes. En todos ellos la mayoría de los contenidos educativos son prácticamente los mismos pero la metodología a emplear será diferente. En relación a los objetivos que pretendemos, el programa educativo puede ser más o menos ambicioso. Algunas iniciativas educativas solo han pretendido mejorar la técnica inhalatoria de los pacientes, o bien suministrar información sobre la enfermedad, los desencadenantes que tienen que evitar y el tratamiento que deben administrar. En general todas las experiencias educativas de objetivos limitados no han sido capaces de proporcionar una mejoría de resultados en salud. Los programas educativos que se han acreditado como más eficientes para producir resultados en salud y mejorar la calidad de vida, se han basado en proveer conocimientos, enseñar habilidades para el manejo de medicamentos y herramientas educativas, planes de acción por escrito y por supuesto, han contado con el paciente como protagonista de la toma de decisiones (automanejo). Todo ello a través de revi- Asma y Educación siones periódicas. Precisamente en eso se basa la educación: Que el paciente y/o su familia, participe activamente en el cuidado de su salud de manera responsable y eficiente. Para ello se necesitamos implicarlos en un proceso interactivo mediante una combinación de métodos que incluye enseñanzas, consejos y técnicas de modificación de comportamiento. En esta sesión final del curso vamos a mostrar cómo hemos planteado un programa educativo dirigido a pacientes y sus familias en el que abordaremos los elementos necesarios; humanos, formativos y materiales. OBJETIVOS DE UN PROGRAMA EDUCATIVO. Estos objetivos deben ser identificados en tres categorías: generales, específicos operativos. Objetivos Generales 1) Disminuir la morbimortalidad del asma en la población que vamos a atender. 30 2) Mejorar la calidad de vida del paciente con asma y su familia Objetivos Específicos 1) Conseguir la formación adecuada del personal sanitario implicado en el programa 2) Aumentar los conocimientos respecto del asma y su tratamiento por parte del niño y su familia. 3) Disminuir el número de visitas a los servicios de urgencias y de consultas no programadas. 4) Evitar la hospitalización. 5) Reducir el absentismo escolar relacionado con la patología asmática y posibilitar la práctica de sus juegos y deportes favoritos. 6) Evitar las crisis asmáticas o al menos reducir su intensidad. 7) Proporcionar un tratamiento farmacológico óptimo con los mínimos efectos secundarios posibles. 8) Conseguir que el paciente utilice correctamente los inhaladores 9) En el asma moderado y grave que sepa realizar medidas y registro de Flujo Espiratorio Máximo (FEM). 10) Conseguir que sepan detectar una crisis. 11) Conseguir que sepan tratar precozmente la crisis 12) Conseguir mejorar la adherencia. 13) Que sean capaces de tomar decisiones autónomas. 14) En relación al Programa forma parte de nuestros objetivos valorar la “duración” de los conocimientos, técnicas y manejo en general del asma por parte del paciente o su familia. 15) Mejorar la calidad de vida del paciente OBJETIVOS OPERATIVOS. Estos objetivos operativos (Tabla I) se presentan a modo de ejemplo. Pueden ser tomados como indicadores propios para la evaluación del programa educativo seguido en un determinado paciente. Tabla I Objetivos operativos 1- Conseguir en el 100% la formación adecuada del personal sanitario implicado en el programa. 2- Disminuir en un 50% el número de visitas a urgencias. 3- Disminuir en un 25% el número de hospitalizaciones. 4- Disminuir en un 50% el número de días de absentismo escolar. 5- Disminuir en un 25% el número de crisis. 6- Conseguir la utilización correcta de los inhaladores en un 75% de casos. 7- Conseguir medir y registrar el FEM en el 75% de los niños mayores de 7 años con asma moderada-grave. 8- Conseguir detectar crisis en un 50% de casos. 9- Conseguir tratar precozmente la crisis en el 25% de los caos. 10- Conseguir mejorar el cumplimiento en un 50% de los casos. 11- Mejorar la puntuación en al menos 0,5 puntos (diferencia clínicamente relevante) en el cuestionario sobre calidad de vida en asma. Educadores en Asma 31 Asma y Educación RECURSOS DEL PROGRAMA EDUCATIVO. Se tienen que tener en cuenta tres tipos de recursos: El personal que intervendrá como educador, gestión de agendas y material de educación. Los educadores En atención primaria los responsables para educar a los niños-adolescentes y sus familias son los equipos formados por “pediatra-enfermera” que tienen un papel clave en la educación sanitaria. Sin embargo no hay que desechar la participación de otros profesionales que trabajan en otros ámbitos asistenciales (servicios de urgencia, planta de hospitalización, consultas externas, etc). Hay que tener en cuenta que todos los participantes en la educación de los pacientes deben estar coordinados, reforzándose unos a otros evitando las contradicciones. Por eso la coordinación asistencia es esencial. 32 La enfermería tiene un papel relevante en la educación sanitaria mucho más allá de la simple revisión y aprendizaje de técnicas de inhalación y similares; implicándose en otros aspectos. A nuestro juicio el personal de enfermería es quien sustentará la educación a lo largo de todo el proceso apoyando la educación iniciada por el pediatra e interviniendo sobre actitudes y hábitos no saludables. Su participación es clave para estimular al paciente en el automanejo dejando claro la responsabilidad de pacientes en sus autocuidados. Sin embargo a pesar de que la educación en asma ha sido desarrollada ampliamente por enfermeras en otros países, en el nuestro esto no ha ocurrido así, excepto contadas excepciones, a pesar de que hay muchos centros en los que el personal de enfermería hace educación diabetológica. En los últimos cursos sobre educación que hemos impartido, cada vez son más numerosos participantes que son profesionales de enfermería. Pediatras y profesionales de enfermería deben actuar como un “equipo educador”, en total sintonía con criterios de actuación lo más consensuados posibles. Profesionales de otros ámbitos, como educadores. Maestros, farmacéuticos, monitores-animadores socioculturales, etc pueden convertirse en agentes. Pa ello desde los centros de atención primaria deben desarrollar conexiones con todos estos profesionales e impartir educación sobre asma. El profesorado de educación física debe ser un objetivo importante y hacia ellos hemos iniciado un programa educativo donde quedan responsabilizados de la enseñanza y la atención al asma de los centros educativos. Creación de agendas Aunque sabemos que la educación debe hacerse en cualquier contacto con el sistema sanitario, consulta a demanda, en urgencias, en las salas de hospitalización…, deben programarse en los centros de atención primaria agendas para consultas programadas tanto para pediatras como para personal de enfermería. Un espacio de tiempo adecuado asegura un entorno tranquilo para facilitar el acto educativo. En la consulta médica permitirá realizar una buena historia clínica que es el momento donde se iniciará la educación y en la consulta de enfermería donde las sucesivas revisiones afianzarán los conocimientos y habilidades de los pacientes para sus autocuidados. Esta primera consulta médica debe durar unos 30 a 45 minutos y las sucesivas serán de menor duración. Las consultas de enfermería serán de aproximadamente unos 20 minutos por paciente. Otras agendas a crear son las de pruebas funcionales, dado que la espirometría es un elemento educativo de primer orden como veremos más adelante. Los pacientes deben salir de cada consulta con una nueva cita ya programada. Recursos materiales. En la consulta siempre deben estar a mano para su utilización todos aquellos materiales que en un momento u otro pueda necesitarse para la impartir la educación. En la tabla II se exponen los recursos de los que se debe disponer para trabajar con los pacientes y su entorno. Tabla II. Recursos necesarios para desarrollar el programa educativo Placebos de medicación. • Cartuchos de MDI, Turbuhaler®, Accuhaler®, Aerolizer®, Novolizer ®, Autohaler® • Cámaras espaciadoras para lactantes • Nebuchamber®, Babyhaler®, Aerochamber®, Prochamber • Cámaras espaciadoras para niños mayores • Nebuhaler®, Volumatic®, Fisonair®, Dynahaler ®, Aeroscopic® • Medidores de FEM homologados • Vitalograph®, Airmed®, Personal Best®, Astech®, TruZone ® Apoyos visuales: • Dibujos de los bronquios o bien modelos tridimensionales para explicar qué es el asma • Herbolario de plantas, gramíneas, etc. o atlas de plantas. • Vídeos educativos • Poster de inhaladores Documentación para el niño y la familia (esta documentación se dará secuencialmente y no tiene por qué ser en todos los casos): • Carpeta para guardar el material que se le va a proporcionar Educadores en Asma 33 Asma y Educación • • • • • • • • • • Guía informativa para pacientes Carta de presentación del programa Diario de síntomas Hoja de instrucciones de manejo de medicación inhalada Normas de evitación de desencadenantes Normas en caso de asma inducido por el ejercicio Hoja de manejo del medidor de FEM Hoja de registro de los valores del medidor de FEM Plan de acción por escrito en caso de crisis Plan de acción para cambios en el tratamiento de fondo Documentación para el colegio. • Hoja de información para el profesorado • Hoja de información para el entrenador o profesor de educación física. Documentación para los educadores (pediatra-enfermera): • Historia clínica • Hojas-registro de visitas y actividades educativas realizadas • Cuestionarios (calidad de vida, conocimientos) 34 FORMACIÓN DEL PERSONAL SANITARIO EN EL PROGRAMA Además del material que se debe disponer, hay una serie de conocimientos que se requieren para poner en marcha un programa educativo. Los profesiones interesados en impartir educación deben buscar aquella formación que se dirija a mejorar sus conocimientos y aptitudes en educación y a poder ser deberá elegir aquella formación sobre educación que ya esté formulada para pacientes con asma. Los profesionales que deben llevar a cabo un programa de educación precisan dominar los siguientes aspectos: Médico/Pediatra: 1. Conocer las diferentes presentaciones clínicas para sospechar la enfermedad en todos los casos. 2. Familiarización con los métodos de diagnóstico funcional: a. Espirometría. b. Medidor de Flujo Espiratorio Máximo 3. Saber valorar la gravedad de cada paciente. 4. Conocer las pautas de tratamiento y como se confeccionan planes individuales de autocontrol. 5. Uso correcto de los diferentes métodos de inhalación. 6. Conocer las técnicas para promover la adherencia. Enfermero/a: 1. Conocimientos básicos de la enfermedad 2. Familiarización con los métodos de diagnóstico funcional: a. Espirometría. b. Medidor de Flujo Espiratorio Máximo 3. Uso correcto de los dispositivos de inhalación 4. Estar familiarizado con las técnicas educativas para la enseñanza en los conocimientos y habilidades necesarios para el paciente y su familia. 35 5. Saber valorar el diario de síntomas y el nivel de adherencia al plan de tratamiento propuesto por su médico. La asistencia a este curso puede ser el punto de partida para iniciarse en la educación en asma, para todos aquellos que tengan interés en desarrollar un programa educativo. No obstante, hay que tener en cuenta que nuestra formación será un proceso continuo que nunca finalizará y una vez adquiridos unos conocimientos básicos seguiremos aprendiendo y profundizando durante toda nuestra vida profesional. ESTRATEGIA EDUCATIVA. La educación del paciente con asma consiste en una combinación de métodos que incluye enseñanzas, consejos y técnicas de modificación de comportamiento y supone un proceso interactivo que permite al paciente o su familia, participar activamente en el cuidado de su salud. El manejo del asma no consiste en una prescripción escrita; es una estrategia que comienza solicitando la colaboración del enfermo o su familia. Ya desde la primera visita hay que llegar a un acuerdo en lo que significa un buen cuidado del asma. Se le explica, que para controlar la enfermedad es necesario que conozca bien la enfermedad y su tratamiento, que aprenda una serie de técnicas sencillas pero necesarias para manejar la enfermedad y que aprenda a aplicar estas técnicas para el cuidado del asma. Educadores en Asma Asma y Educación El paciente o la familia deben ser conscientes que el éxito en el manejo del asma recae sobre sí mismo y no sobre el médico, pero no va ser una responsabilidad en solitario, sino con ayuda de los médicos y enfermeras que le atienden. De ahí que haya que llegar a un compromiso entre paciente y médico y desde ese momento todo el equipo (médico-enfermera-paciente) se convierta en colaboradores y aliados que compartan decisiones y responsabilidades en el régimen de tratamiento. La educación no debe ser un proceso rígido y uniforme, debiendo adaptarnos a la personalidad y grado de formación del paciente o su familia. Debemos identificar qué grado de compromiso puede llegar a adoptar el paciente y si es capaz de comprender la información que se le va dando. De cualquier forma hay que adaptarse con flexibilidad a las posibilidades que brindan los pacientes. Los tres elementos clave de esta estrategia educativa son el establecimiento de objetivos educativos globales, la aplicación de varias estrategias metodológicas y el establecimiento de una serie de actividades a emplear en cada niño según las necesidades observadas. Objetivos de la educación. 36 La educación tiene como objetivo primordial: lograr que los padres y el niño tomen decisiones autónomas positivas sobre su asma. La toma de decisiones autónomas es un proceso en el cual la familia, basándose en una información y formación cada vez más completa y acorde a sus necesidades, asumirá responsabilidades, pondrá en práctica acciones positivas originando cambios en su entorno sociofamiliar, siempre favorables para el asma del niño. Se trata de “empoderar” a la familia y al paciente, dándole protagonismo en sus autocuidados, pero transmitiendo la información necesaria para que dicha autonomía en el tratamiento tenga un buen fundamento y corrigiendo los errores que como en cualquier aprendizaje se pueden cometer. Estas metas no siempre son plenamente alcanzables, como por ejemplo en caso de asma grave en determinados pacientes, o por la situación inicial al entrar en el programa educativo. En dichas situaciones, al menos trataríamos de aproximarnos al logro de dichas metas, mejorando la calidad de vida diana del niño y su familia. Estrategias metodológicas. • La educación individual se hará en la consulta de pediatras y enfermeras y adaptada a la situación de cada paciente, contemplando sus creencias y conocimientos previos para reforzar aquellos que son adecuadas y modificar los inadecuados, aportando la información que le falta al paciente y solicitando al paciente y la familia que busque soluciones para los problemas planteados. De esa manera el mismo paciente y su familia van descubriendo sus carencias y modo de darle respuesta, con la ayuda del educador. Inicialmente nos dirigiremos a la familia en caso de niños menores de 4 años y a partir de esa edad progresivamente se incluirá al paciente. • Papel de la educación grupal. En nuestra experiencia, la educación grupal ha servido para poner en marcha una dinámica de grupos en el que los pacientes y sus familias se encuentran autoreferenciados y reciben un apoyo emocional por otras personas que tienen sus mismos problemas y sentimientos. En la educación grupal debe haber pacientes y familiares con diferente grado de educación en asma pues los de mayor nivel educativo servirán de referencia a los de menor nivel y al mismo tiempo comprobarán el grado de desarrollo de conocimientos y creencias alcanzados gracias a la educación, lo que reforzará su colaboración. Los de menor nivel educativo contemplarán las posibilidades que se abren para mejorar el asma y la calidad de vida del paciente. La educación grupal sirve para discutir abiertamente los mitos y las creencias que hay acerca de la enfermedad y su tratamiento, apoyando todas las cuestiones que se abordarán en la educación individual. Para el educador, la educación grupal es una fuente inagotable de conocimientos, que sirve para modular los mensajes y formas de comunicarse con los pacientes y sus familias, permitiendo una formación en el acto educativo que es insustituible. • La frecuencia de visitas deberá estar en relación con el grado de conocimientos y habilidades alcanzados por el paciente y su familia. Por eso deben ser más frecuentes al inicio del diagnóstico, o bien en caso de producirse cualquier cambio desfavorable en la evolución (por ejemplo al mes). Luego podrán ser más espaciadas, según va mejorando (cada 2-3 meses). Aunque los pacientes tengan el asma bajo control, deberá mantenerse al menos una visita por año, para reforzar estilos de vida adecuados y conocimientos y habilidades alcanzados. • Escalonar la educación. No se puede pretender que todos los conocimientos y habilidades que deben alcanzar los pacientes se consigan de una vez, sino que hay que secuenciar la información de tal manera que hasta que no haya conseguido unos mínimos, no se podrá ir añadiendo más información que será básica para poder tomar decisiones. En la medida que los pacientes y su familia integran los conocimientos se añadirán otros nuevos o se matizarán los existentes. Hay que tener presente que un obstáculo ( a veces insalvable) para la educación es la fase en la que se encuentran los pacientes y sus familias frente al asma. No solamente debemos transmitir conocimientos y habilidades, sino ayudarlos a hacerse cargo de su asma. En la tabla III sugerimos como escalonar la información de educación y responsabilidades. El escalón de la educación no se corresponde totalmente con la fase del paciente sobre su aceptación del asma, pero están muy relacionados. Educadores en Asma 37 Asma y Educación Tabla III. Escalonamiento de la educación y fases por las que pasa el paciente Escalones Contenidos de la educación Fases del paciente - Comprender el diagnóstico de asma (inflamación-cierre del bronquio) Control médico de la - Reconocer el asma como una enfermedad que se puede enfermedad controlar (imprescindible para -Reconocer precozmente los síntomas del asma y especialtodas las familias) NEGACIÓN mente los de alarma. -Enseñar la función de los medicamentos a emplear -Enseñar técnica de inhalación para el dispositivo a usar. -Enseñar las medidas generales de evitación, incluido el tabaco, aprovechando lo recogido en la historia ambiental -Estimular a una vida normal, incluido el deporte. ACEPTACIÓN -Ampliar conocimientos sobre su asma. Control compartido -Enseñar a emplear diario de síntomas (alcanzable por la - Pautas de rescate precoz de las crisis en domicilio. mayor parte de las -Consensuar horarios, tipos de tratamiento y dispositivos. 38 familias) -Modificación de estilos de vida, si procede. ADHERENCIA -Identificar desencadenantes específicos. -Manejo de Pico flujo (PEF) en consulta -Búsqueda de nuevos conocimientos sobre el asma por el paciente o su familia. Autocontrol - Pautas de automanejo con PEF en domicilio (si precisa). AUTOCONTROL (alcanzable por algu- -Pautas de cambio de tratamiento preventivo según el nas familias) registro de síntomas. -Toma de decisiones autónomas positivas para el asma . • Buscar la concordancia en vez del cumplimiento. El énfasis en el cumplimiento de las normas y órdenes médicas debe cambiarse por la búsqueda de la concordancia. Este término, surgido también en el análisis de adherencia a tratamientos, puede ser ampliado al conjunto de decisiones que la familia y el niño asmático pueden y deben tomar. La concordancia se basa en que los profesionales, aunque defienden los conocimientos basados en el estado actual de la ciencia: 1.-aceptan el derecho de las familias a tener un punto de vista sobre la salud y la enfermedad; 2.-exploran dichos puntos de vista; y 3.-intervienen educativamente sobre ellos para reconducirlos hacia conocimientos correctos. En muchos aspectos ambas partes (familia y sanitarios) estarán de acuerdo desde el principio; pero en otros habrán de consensuar diferentes aspectos (de tratamiento, de modificación de estilos de vida, etc). Según avanza el proceso educativo, los pacientes y sus familias se acercarán cada vez más a propuestas científicas sólidamente fundadas. La concordancia es una estrategia metodológica que implica aceptar en ocasiones, y de forma temporal mientras avanza el proceso educativo, actitudes o tratamientos subóptimos (por ejemplo, rechazo de la familia a que el niño tome medicinas por un tiempo prolongado). Pero esto siempre es mejor que instaurar la orden médica “debe tomarlo” (cumplimiento), ya que, además de que no se lo darán, crea una relación basada en la mentira entre familia y sanitarios bloqueando cualquier posibilidad de reconducir educativamente esa actitud. • Motivar. Solo las familias que están motivadas tomarán decisiones autónomas positivas sobre el asma del niño. Para ello se debe proporcionar estímulos que movilicen a la familia a actuar, dándoles un papel activo en las decisiones sobre su enfermedad, persuadiéndoles de que su colaboración será fundamental para mejorar el asma del niño. La motivación es la principal herramienta que hace fuerte a la familia contra los contratiempos. Actividades educativas específicas. A continuación se establecen unas orientaciones de cómo se pueden abordar diversos aspectos educativos, de forma concreta, en las visitas al programa. • Explicar el diagnóstico de asma y pruebas complementaria. Es la primera actividad educativa a realizar. La familia (y en niño-adolescente) deben comprender claramente que la enfermedad que presenta es y se llama “asma” y el porqué de la realización de determinadas pruebas. • Conocimientos sobre el asma. Se irán aportando de forma progresiva y desde la primera visita. Se deben lanzar pocos mensajes en cada sesión, y siempre debe confirmarse que lo explicado en la anterior ha sido asimilado. El mensaje hablado debe reforzarse con información escrita aportando una guía o folleto sobre asma. Resultan muy útiles los apoyos visuales en las explicaciones de qué es el asma, como el modelo tridimensional de tres tubos© que propone Carlos Díaz Vázquez, que consta de tres tubos huecos (de cartón, madera...) uno de ellos pintado de blanco por dentro (bronquio sano), otro pintado de rojo (inflamado) y el tercero rojo y con la luz interior más estrecha (en crisis). Esta explicación también puede realizarse con gráficos bidimensionales en dibujos o incluso presentaciones PowerPoint, más dinámicas. Nos dirigiremos al niño, cuando pueda comprender lo que se dice. Educadores en Asma 39 Asma y Educación 40 • Control de desencadenantes. La prevención secundaria del asma se basa en la evitación de las situaciones, sustancias, partículas y elementos orgánicos e inorgánicos que han sido reconocidos como capaces de provocar crisis en el niño. A través de la historia clínica obtendremos las claves para la educación sobre el control de desencadenantes. Se trata que las familias tomen conciencia de las medidas de protección que tienen que poner en marcha frente a esos estímulos. Estas medidas a ces no son fáciles de llevar a la práctica, especialmente si se refieren a cambios de estilo de vida, por lo que es preciso establecer apoyos y alternativas que faciliten el cambio o bien solicitar a la familia soluciones propias, lo que suele ser más efectivo para la sensación del control de la enfermedad por parte de las familias. • Deporte y asma. Como en muchas ocasiones el niño ha presentado síntomas durante el ejercicio, la familia desea evitar a toda costa que su niño/a haga actividad física. Debemos poner este tema sobre la mesa y que la familia exponga sus creencias, para acto seguido recomendar que debe hacer la gimnasia en el colegio, puede practicar el deporte que desee e incluso realizar deporte de competición. Puede practicar cualquier deporte, excepto el buceo con bombonas de aire. Sin embargo, se debe informar de que los más asmógenos son los de actividad sostenida (atletismo de carreras, carrera de fondo, fútbol, baloncesto...) y mucho menos los secuenciales (natación, tenis, judo...). Se advertirá siempre que cuando esté en crisis no debe realizar actividad deportiva hasta que se haya recuperado. Adquisición de habilidades • Medicación inhalada. Las familias deben ser adiestradas para el correcto uso de la vía inhalatoria. Los diferentes sistemas de inhalación se adaptarán a la edad y características particulares de cada niño. Así, en los lactantes deben usarse cámaras espaciadoras con mascarilla. A partir de los 3 años pueden utilizarlas sin la mascarilla y desde los 7-8 años pueden tomar la medicación mediante sistemas de polvo, sistema tipo jet, sistemas accionados con la inspiración como el Autohaler y otros. Es conveniente que use el mismo dispositivo de inhalación, tanto para la medicación antiinflamatoria de fondo como para la medicación de alivio. Se debe desaconsejar el uso directo del aerosol presurizado (MDI) en la boca. • En niños mayores, cuando empiezan a usar el MDI sin cámara se le debe ofrecer otro sistema, ya que es muy importante que elijan el sistema que quieren, especialmente si van a llevar la medicación al colegio. Se debe instruir en estas técnicas, si aun no las conocían, en la primera visita, y revisarse de forma periódica. • Deberán aprender a reconocer cuándo está a punto de acabar el envase, la forma de limpieza del mismo y las normas de higiene bucal tras su administración. • Modelos educativos, como el Poster de inhaladores© (M. Praena y cols) pueden ser útiles para que vean la variedad de medicamentos sobre el que pueden elegir, explicar cuando hacemos un cambio de medicación y enseñar la función de los medicamentos que está usando. El medidor de FEM puede ser utilizado con fiabilidad desde los 7-8 años, edad a partir de la cual todos los niños deben saber manejarlo en la consulta. Siempre conviene usar el mismo en cada niño y si este tiene el suyo propio debe acudir con él a la visita. Han de usarse medidores homologado y que disponga de boquilla adecuada para niños. Para el domicilio solo lo precisan niños con asma moderada, grave, inestable o con variabilidad positiva y desde luego los que perciben mal sus síntomas. Cuándo utilizaremos el pico de flujo?: • Es preferible hacer la medida del pico de flujo dos veces al día (al levantarse y 10-12 horas más tarde). Al cabo de 3 meses y si el asma es estable, con el fin de facilitar el cumplimiento, se pueden estudiar otras alternativas: • Si la variabilidad entre la mañana y la noche es menor del 10% se puede optar a que realice las medidas solo por la mañana. • Otra posibilidad es que lo mida dos a tres veces en la semana, que proporciona información sobre la variabilidad, pero no avisa precozmente del deterioro de la función pulmonar. • Aquellos pacientes que han mostrado una buena relación entre caídas del pico de flujo y percepción de los síntomas pueden realizar la medición del FEM, solo cuando perciben signos o síntomas precoces de la enfermedad. • En todos los casos es conveniente que realicen mediciones mañana y noche los 15 días previos a la revisión programada, para volver a calcular cuál es su nuevo máximo valor (éste cambia con el crecimiento del niño). Acordar el tratamiento farmacológico. La familia y el niño deben diferenciar entre los dos grupos de medicamentos para el asma (antiinflamatorios y broncodilatadores). Para esta explicación pueden retomarse los modelos bi y tridimensionales (o el póster de os inhaladores), situando al lado del tubo rojo el medicamento antiinflamatorio y al lado del tubo obstruido el broncodilatador. Debemos resaltar que uno no sustituye al otro y que en caso necesario se pueden dar una detrás de otro. Educadores en Asma 41 Asma y Educación 42 • Medicación antiinflamatoria. Según la gravedad del asma del niño se debe plantear la posibilidad de poner o no el tratamiento preventivo de fondo que se debe consensuar con la familia, desde las primeras visitas. Esto incluye proponer el no necesitarlo. Debemos informar de que puede ser modificado según la evolución (iniciar, aumentar, disminuir, suspender, cambiar la medicina, períodos de descanso, etc.). En caso de ser un corticoide inhalado el que precisa, se explorarán creencias en salud y se les expondrá que la relación beneficio-riesgo es favorable para el niño. Aunque la familia y el niño acuerden iniciar el tratamiento, en este apartado es donde mayor número de discordancias (incumplimientos) se producen, por miedos no desvelados, o por relajación en cuanto el niño mejora. Los profesionales tienen la responsabilidad de supervisar el acuerdo alcanzado, mediante estrategias que evalúen si se toma o no el medicamento y aportando trucos para evitar olvidos (dejar la medicación en un lugar siempre visible, dentro de la zapatilla, en el tazón del desayuno, en la mesilla de noche, etc). Un apoyo útil es extender un informe de evolución, en el que además de los datos habituales del niño y su asma, conste la medicación, con una copia para ellos y otra para la historia. El informe rubrica el pacto, además de su función de comunicación con otros profesionales del sistema sanitario. • Medicación broncodilatadora. Padres y niño deben familiarizarse con el empleo de los broncodilatadores desde las primeras visitas. Siempre debe tener en su casa una cámara y un cartucho presurizado para administrar el tratamiento en caso de crisis y para comodidad del paciente, puede llevar a u centro escolar dispositivos en polvo seco que son menos aparatosos de emplear, en caso de presentar tos. Se debe estimular al uso precoz y a demanda, en caso de síntomas, sin esperas innecesarias. Deben proporcionarse siempre instrucciones de uso por escrito. Autocontrol – control en familia • Es el mayor grado de autonomía que se puede alcanzar en el conjunto de toma de decisiones a realizar por parte de los padres. La mayor parte de las familias logran esto entre 4-6 meses tras entrar en el programa, pero hay familias que no llegan a alcanzarlo nunca. • El autocontrol (control por la familia) supone la toma de una decisión, pactada con los profesionales, que implica realizar un diagnóstico (“el niño inicia una crisis”), iniciar un tratamiento (“dar el broncodilatador”) y evaluar (comprobar los resultados y actuar en consecuencia, incluido el uso adecuado de los servicios sanitarios, acudir a urgencias o no, etc). La familia debe aprender a reconocer tanto los síntomas comunes del asma del niño (sibilancias o pitos, tos, dolor u opresión torácica, etc), como los síntomas de alarma que pueden hacer peligrar la vida del niño (disnea grave expresada por gran trabajo respi- ratorio y/o dificultad para caminar y/o hablar, cianosis o pérdida de conocimiento). La utilización de un diario de síntomas desde el principio, puede ayudar a monitorizar el aprendizaje de los pacientes y su familia del reconocimiento de los síntomas y la respuesta realizada, permitiendo corregir los errores o alentando las acciones bien realizadas. El medidor de FEM es una herramienta útil en el autocontrol, que combinada con los síntomas ayuda a una mejor valoración. En el autocontrol se debe suministrar siempre información escrita y si se usa el medidor de FEM pueden utilizarse sistemas como el de zonas (semáforo) o la tarjeta de cifra límite. En caso de crisis, se les instruirá para que acudan al día siguiente a la consulta, para revisar el episodio, felicitando siempre su actitud positiva, lo que reforzará futuros rescates. Plan de acción en caso de crisis. • Deben quedar bien detallados los síntomas por los que iniciar tratamiento, graduándolos en gravedad (tos, pitos, ahogo, uñas o labios azulados). En caso de saber emplear el medidor de FEM, se establecerán las cifras de peligro y de riesgo vital • Se expondrá el tratamiento que se debe administrar y durante cuánto tiempo. • Se expondrá la valoración de la respuesta al tratamiento y la recomendación de acudir o no a urgencias según la respuesta obtenida. • Todo ello debe ser repasado con el paciente y la familia en caso de haber presentado una crisis, incluso en una de las revisiones programadas para evitar olvidos. Evaluación de las actividades educativas. La evaluación de los resultados es una actividad más a contemplar en el contexto del programa educativo. La educación es una parte más del programa de intervención. Los resultados de este (objetivos en salud, mejora de síntomas, función pulmonar...) reflejan también el papel jugado por el proceso educativo. Se trata de evaluar el número y calidad de decisiones-acciones autónomas positivas sobre el asma, tomadas en el seno de la familia. Estas actividades pueden ser tratadas a lo largo de diferentes visitas y pueden anotarse en un cuadro para saber el grado de consecución de objetivos (Tabla IV). Educadores en Asma 43 Asma y Educación Tabla IV. Evaluación de los logros educativos conseguidos por un paciente o su familia CONTENIDO SESIONES Fecha… … Fecha Entiende el diagnóstico de asma Acepta el diagnóstico de asma LaSabe personalización de la educación. Partiendo de una estrategia educativa global, se reconocer sus síntomas haConoce de establecer para cada familia, y de acorde a sus necesidades, un Plan educatisus factores desencadenantes voEvita personal. Cada niño-adolescente necesita su propio plan personal. La educación sus factores desencadenantes_________ personalizada en el deasma basa Distingue medicación aliviose y de fondoen la comunicación motivadora y persuasiva, cuyas Aplicacaracterísticas bien el orden defundamentales la medicación se muestra en la Tabla V Realiza bien la técnica inhalatoria Comprueba el nivel de carga del inhalador Reconoce el inicio de una crisis Sabe actuar ante el inicio de una crisis Actúa correctamente en caso de crisis Utiliza correctamente el medidor de FEM Rellena el diario de síntomas y medicación Sigue el plan escrito de automanejo En asma con respuesta a ejercicio 44 • ¿Aplica la medicación antes del ejercicio? • Realiza calentamiento • ¿Cesa el ejercicio si aparecen síntomas? Tabla V. Personalización de la educación en asma de los pacientes Característica Individualizada Comentario Un ejemplo de lo que NO se Un ejemplo de lo que SÍ se debe hacer debe hacer La educación dependede entregar una guía sobre todo trabajar sobre conceptos de las características de la lo que siempre quiso saber asma con relación al asma del enfermedad de cada niño Adaptada sobre el asma niño La capacidad intelectual de explicar a un niño de 5 años el mostrar a un niño de 10 años la familia, y la edad del concepto de la inflamación en alérgico a gramíneas, un her- Coherente niño determinan la infor- el asma bario con ballico y heno para mación a aportar que los reconozca Mensajes adecuados al Decir que los antiinflamatorios indicar fundas antiácaros en estado actual de la ciencia curarán el asma almohadas y colchón en niño con asma por ácaros Realista Emitir mensajes adecuados establecer que su asma curará plantear pronósticos con resera la realidad de cada niño en la adolescencia vas y en base a la gravedad y respuesta a las medidas educativas y terapéuticas Clara Se suministraran mensajes utilizar de forma sistemática usar apoyos visuales, combien lenguaje asequible a la lenguaje científico nar ambos lenguajes (“el bron- familia quio se pone rojo, es decir se inflama”) Gradual-progresiva La información debe ser Enseñar todo en una o dos Establecer un plan individual escalonada y graduada sesiones. según las necesidades del Flexible de abordaje de contenidos educativos niño Los plazos previstos no Si hemos decidido que a las 4 Saber cuando siempre se cumplen sesiones deben tener un Plan escrito, pues en la 4ª se hace Díaz Vázquez. Educación Sanitaria en el Asma: Estrategias [consultado el: 20/01/2009]. Disponible en http://www.respirar.org/educacion/estrategias.htm Educadores en Asma Asma y Educación BIBLIOGRAFÍA. 46 López A, Pérez JL, Del Campo C et al. Programa de asma. Área Sanitaria V-Gijón. Insalud Garcia-Marcos L. Educación y autocontrol del asma en el niño. An Esp Ped, 1997: S98; 227229 Taylor GH et al. A tool for measuring the asthma self-management competency of families. Journal of Psychosomatic Research,1991;35(4-5):483-491. Enhancing care for people with asthma: the role of communication, education, training and self-management. 1998 World Asthma Meeting Education and Delivery of Care Working Group. Partridge MR, Hill SR. Eur Respir J. 2000; 16:333-348. Praena M, Segovia C. Asma Bronquial en la Infancia. Febrero 1998. Universidad de Sevilla. Sevilla Martos Fernández A. Evaluación del programa de educación para niños asmáticos en el centro de salud La Candelaria (Sevilla). Tesis doctoral leída 14 de Marzo 2.003. Facultad de Medicina de Sevilla Díaz CA, Lora A, Pons A. Organización de la atención al niño y adolescente con asma. En: Cano A, Díaz CA, Montón JL, eds. Asma en el niño y adolescente. Madrid: Ergon; 2004. Grupo de Vías Respiratorias de la AEPap. Implantación en España de los programas de atención al niño con asma Rev Pediatr Aten Primaria. 2005;7 Supl 2:S173-188. Proceso Asma en la edad pediátrica. Consejería de Salud, 2003. Plan de Calidad de la Consejería de Salud. Gestión por procesos integrados. [Fecha de consulta 12 Diciembre 2006]. Disponible en http://www.juntadeandalucia.es/salud/procesos/documentos.asp?idp=108 National Heart, Lung and Blood Institute, National Institutes Of Health. Global Initiative for Asthma. Global Strategy for Asthma Management and Prevention. NHLBI /WHO Workshop report. Bethesda, MD, U.S. NHLBI, 2005 Gibson PG, Powell H, Coughlan J, Wilson AJ, Hensley MJ, Abramson M, Bauman A, Walters EH Programas limitados (información solamente) de educación de pacientes para adultos con asma (Revisión Cochrane traducida). En: La Biblioteca Cochrane Plus, 2008 Número 4. Oxford: Update Software Ltd. Disponible en: http://www.update-software.com. (Traducida de The Cochrane Library, 2008 Issue 3. Chichester, UK: John Wiley & Sons, Ltd.). Gibson PG, Powell H, Coughlan J, Wilson AJ, Abramson M, Haywood P, Bauman A, Hensley MJ, Walters EH Educación para el autocuidado y examen médico regular para adultos con asma (Revisión Cochrane traducida). En: La Biblioteca Cochrane Plus, 2008 Número 4. Oxford: Update Software Ltd. Disponible en: http://www.update-software.com. (Traducida de The Cochrane Library, 2008 Issue 3. Chichester, UK: John Wiley & Sons, Ltd.). Wolf FM, Guevara JP, Grum CM, Clark NM, Cates CJ Intervenciones educativas para el asma infantil (Revisión Cochrane traducida). En: La Biblioteca Cochrane Plus, 2008 Número 4. Oxford: Update Software Ltd. Disponible en: http://www.update-software.com. (Traducida de The Cochrane Library, 2008 Issue 3. Chichester, UK: John Wiley & Sons, Ltd.). Praena Crespo M, Lora Espinosa A, Fernández Carazo C y Grupo de Vías Respiratorias de la AEPap. Educación del niño asmático y su entorno desde la pediatría de Atención Primaria. Intervenciones educativas en el niño asmático, su familia y su colegio. En: AEPap ed. Curso de actualización Pediatría 2003. Madrid: Exlibris Ediciones, 2003; p. 279-292. Alfonsa Lora Espinosa A, Fernández Carazo C, Praena Crespo M, Domínguez Aurrecoechea B. Autocontrol del asma en el domicilio. En Cano A, Díaz C, Montón JL (eds) Asma en el niño y adolescente. Madrid. Ergón 2007. 101-200. Praena Crespo M. Educación grupal en el asma En Cano Garcinuño A, Díaz Vázquez C, Montón JL (eds). Asma en el niño y adolescente. Madrid: Ergón 2007. p. 185-189 Praena M, Quiles MA. El Asma. En Gomez de Terreros I, Garcia F, Gomez de Terreros M eds. Atención integral a la infancia con patología crónica. Granada, ed Alhulia 2002. 675-724 Carvajal I, García A, García M, Diaz C, Domínguez B. Plan Regional de Atención al Niño y Adolescente con Asma del Principado de Asturias. Servicio de Publicaciones del Gobierno del Principado de Asturias, 2002. Gibson PC, Boulet LP. Role of Asthma Education. En: Fitzgerald JM, Ernst P, Boulet LP, O’Byrne PM,eds. Evidence-based Asthma management. Ontario: B.C Decker Inc;2001;275-90. Korta Murua J, Valverde Molina J, Praena Crespo M, Figuerola Mulet J, Rodríguez FernándezOliva CR, Rueda Esteban S y cols. La Educación terapéutica en el asma. An Pediatr(Barc). 2007;66: 496-517. Global Initiative for Asthma (GINA). Global Strategy for Asthma Management and Prevention. NHLBI/WHO Workshop Report. National Heart, Lung and Blood Institute. National Institutes of Health. Bethesda, MD, U.S. NHLBI. Publication Number 02-3659, 2006. Disponible en: www.ginasthma.com 47 volver al índice Educadores en Asma Educación en Asma en el Ámbito Escolar Carmen Rosa Rodríguez Fernández-Oliva Pediatra Atención Primaria Neumología Pediátrica. Tenerife l tiempo que emplea el niño en el colegio ocupa un porcentaje importante de su Etiempo, por lo que en una enfermedad crónica como el asma se producen una serie de situaciones: • Absentismo escolar en la época de crisis. • Toma de medicinas en el horario escolar. • Aparición de crisis en la escuela con toma de primeras decisiones tanto por el niño como por el el profesor. • Necesidad de información en el ámbito escolar sobre la enfermedad: conocimiento de las medicaciones, protocolización de las actuaciones en el momento de la crisis y actividad deportiva entre otras.(1-3) SITUACIÓN ACTUAL DEL MANEJO DE LA ENFERMEDAD EN LA ESCUELA La situación del manejo de la enfermedad crónica en los centros escolares, presenta ciertos aspectos que es conveniente conocer, para poder realizar una intervención que se ajuste a las verdaderas necesidades y por lo tanto sea efectiva. La presencia de alumnos con enfermedades crónicas que pueden presentar síntomas durante el horario de permanencia de los alumnos en los centros, hace necesaria la formación del personal para resolver las situaciones que se plantean, y por otro lado el apoyo legal e institucional que el sistema ofrece en este tipo de situaciones es Asma y Educación escaso y con poco apoyo legal atendiendo las posibles complicaciones que pueden surgir. (4,5) La aparición de síntomas de asma, durante el horario escolar y las medidas terapéuticas que inicialmente se deben tomar además del conocimiento de los signos de riesgo a valorar, no se encuentran en la actualidad en ningún protocolo oficial de formación y actuación para el profesorado, salvo iniciativas aisladas con mayor o menor apoyo institucional. (6,7,8) 50 Desde hace años existen diversos trabajos que analizan la situación y conocimientos del profesorado con respecto al manejo del asma. (9,10). Los resultados de los trabajos, son similares aunque con diferentes enfoques, según el investigador. Como ejemplo, en los resultados preliminares de un trabajo realizado a nivel regional (11) para la exploración de la situación en colegios de nuestra provincia, se destaca: que una cuarta parte de los 284 profesores encuestados tuvo que atender crisis de asma de sus alumnos, en el horario escolar, mas de la mitad admitieron no saber los primeros pasos ante una crisis, un 9% no admitía que los niños tomen su medicación en clase, y casi una cuarte parte reconocieron no poder ayudar al niño a administrarse su aerosol. No se encontró relación entre los años de ejercicio y la atención a crisis. Con respecto a la información y conocimientos recibidos por el profesorado, se observó que provenian de la experiencia propia en mas de la mitad de losa casos y por tener un hijo asmático en un 37%. INTERVENCIÓN EDUCATIVA EN EL ÁMBITO ESCOLAR Los niveles de intervención en este ámbito y las estrategias a desarrollar, se pueden resumir en la siguiente tabla: Nivel de Intervención Estrategia Pediatra Información adecuada y bien dirigida a la Escuela Organización del Colegio Formación del Profesorado, Protocolizacion de Actuaciones Control Ambiental Medidas Higienicas, Evitación Tabaco Protocolo de Manejo en Crisis Plan de Automanejo Pediatra • Estandarizar la elaboración de informes clínicos, dirigidos al profesor , cuando el niño precise tratamiento en el horario escolar; esto constituye una garantía para el niño y para el profesorado. • Incluir dentro de la valoración habitual del niño asmático, la repercusión de la enfermedad a nivel escolar. Abrir, incluso, un apartado específico en la Historia Clínica. (12, 13) Organización en el colegio/instituto • Los niños-adolescentes con asma deben estar identificados (todos los padres de niños con asma deben informar adecuadamente al profesorado de la enfermedad de su hijo y de las medicinas que toman) • Tomar medidas, educativas y organizativas, para evitar conductas de discriminación o estigma ante la toma de medicinas en clase. • En el colegio debe haber un encargado de atender a los niños-adolescentes cuando presenten una crisis de asma, y que conozca al menos los dispositivos habituales de aerosolterapia: las cámaras de inhalación, dispositivos MDI. Turbohaler, aqquhaler... • Debe existir un plan de atención en el caso de una crisis de asma, que incluye una ficha de datos básicos de cada niño con el teléfono de sus padres y la medicación para las crisis que usan habitualmente, y el teléfono al que solicitar asistencia médica o acudir en caso de necesidad.(1,12,13) Para un correcto medio ambiente (14,15) • Nivel de higiene correcto en el colegio, con ventilación frecuente de las aulas, especialmente cuando los niños están ausentes. • El colegio debe estar libre de tabaco. No fumar en ninguna zona del colegio, ni en ninguna actividad del mismo, incluidas las actividades lúdicas y extraescolares • Los profesores de educación física deben conocer que es la enfermedad asmática, y signos de alerta, controlar que los niños-adolescentes con asma inducido por el ejercicio tomen su medicación y realicen las medidas de higiene deportiva: (precalentamiento previo, evitar cambios bruscos de temperatura ambiental, no hacer deporte durante una crisis, permitir a los niños ducharse y cambiarse de ropa tras la gimnasia) y ofrecen actividades alternativas en los casos en que sea necesario. Educadores en Asma 51 Asma y Educación • Organización de aulas, de tal forma que disminuyen la cantidad de alergenos presentes: no hay alfombras ni moquetas; si hay estanterías de libros, estos se mantienen con una correcta limpieza periódica sin acumular polvo, las paredes y suelos son de materiales de fácil limpieza, no hay cortinas, o estas son de material que también se puede limpiar con facilidad. • En las épocas de polinización: se controla la carga polínica dentro del colegio, manteniendo cerradas las ventanas en los momentos de máximo sol, y más si hay viento. Las aulas se ventilan muy temprano y a ultima hora del día. En esta época se pueden planificar determinadas actividades escolares tomando en cuenta los niños-adolescentes con asma (que son el 10-12% del total): excursiones, actividades deportivas en el campo, etc. en entornos con poco polen: visitas a museos, a la ciudad, deporte en el gimnasio en día de mucho sol y viento. Cuando un niño inicia una crisis (1, 14.16) 52 El niño debe saber avisar al profesor tan pronto note los primeros síntomas. El profesor debe conocer los primeros pasos a seguir, a través de la ficha del alumno, además de avisar a la persona encargada de atender la situación y localizar la ficha con los datos del asma del niño. La tos que aumenta en frecuencia e intensidad, los pitos que se pueden escuchar si nos acercamos, la respiración rápida y la posición del niño para respirar lo mejor posible, son signos que debe conocer el profesor. Se pueden seguir las siguientes conductas dependiendo de lo anotado en la ficha del alumno: • Dar la medicación para el tratamiento de la crisis descrita en la ficha del niño y según evolución avisar a los padres (por ejemplo si a los 20 minutos de dar la medicación el niño no ha mejorado). • Solicitar ayuda médica urgente o desplazar al niño al centro médico más próximo (por ejemplo si el niño presenta algún síntoma de alarma o si a los 20 minutos de administrar el tratamiento de la crisis el niño está peor). En este caso avisar siempre a los padres y si es posible administrar de nuevo medicación para la crisis. La puesta en marcha de forma global de este tipo de planes de acción, trae consigo una mejora clara del manejo de la enfermedad, analizada en diversos trabajos publicados. El logro de este tipo de planes es precisamente que no sea necesarios los últimos pasos de este protocolo. ACTUACIÓN FRENTE AL EJERCICIO FÍSICO Y EL DEPORTE Hay que transmitir la idea que todos los niños asmáticos deben realizar habitualmente ejercicio físico. En algunas ocasiones limitarán su actividad hasta que su función pulmonar mejore pero sólo durante las crisis. La aparición de síntomas tras el esfuerzo es un signo de que el asma no está bien controlada y requiere cambios terapéuticos, hasta que el niño pueda realizar el ejercicio físico habitual sin presentar síntomas.(6,16-18) Se debe informar que deberá tener en cuenta unas normas mínimas: no hacer ejercicio con tos y pitos, iniciar siempre el ejercicio con calentamiento progresivo, tomar la medicación (si está prescrita) antes de iniciar el ejercicio. La orientación a los padres hacia los deportes más adecuados según las características del asma de su hijo, es también un aspecto importante. El asmático puede hacer CUALQUIER DEPORTE si mantiene unas normas mínimas para evitar la crisis. Sólo hay un deporte que no puede hacer: el buceo con botellas de aire. En principio son mejores aquellos que se realizan en un ambiente cálido y húmedo, como los acuáticos, los que tienen un carácter intermitente con momentos de acción y reposo no superiores a los 5’, como son los deportes de equipo, o los que desarrollan toda su acción en un corto período de tiempo, como los velocistas, o los que se desarrollan a cubierto mejor que al aire libre, como el judo. Entre los más asmógenos se encuentran la carrera libre y el ciclismo, que además del esfuerzo requerido y la hiperventilación, pueden ocurrir en circunstancias de aire frío, con altos índices de polinización o de contaminación atmosférica. En la natación hay que considerar también la posibilidad de asma o reactividad bronquial inducida por irritantes como el cloro necesario para desinfectar el agua de la piscina.(19) BIBLIOGRAFIA 1. National Institutes of Health. National Heart, Lung, and Blood Institute. Expert Pannel Report 3. Section 3, Component 2: Education for a Partnership in Asthma Care. 2007:93164. Disponible en www.nhlbi.nih.gov . 2. Carruthers P, Ebbut AF, Barnes G. Teachers’ knowledge of asthma and management in primary schools. Health Education Journal, 1995; 54: 28-36 3. American Thoracic Society Guidelines for Assessing and Managing Asthma Risk at Work, School, and Recreation. American Journal of Respiratory and Critical Care Medicine Vol 169. pp. 873-881, 2004 4. Newbould J, Francis SA, Smith F. Young people´s experiences of managing asthma and diabetes at school. Arch Dis Child 2007; 92: 1077-1081. 5. Reading R, Jones T, Upton C. Emergency asthma inhalers in school. Arch Dis Child. 2003 May;88(5):384 Educadores en Asma 53 Asma y Educación 54 volver al índice 6. Praena Crespo M, Fernández Truhán JC, Morales Lozano JA, et al. Diseño de un programa de educación en asma para profesores de educación física de centros de enseñanza secundaria. Revista Pediatría de Atención Primaria,Vol. X, Suplemento 2, 2008 7. Velsor-Friedrich B, Pigott TD, Louloudes A.The effects of a school-based intervention on the self-care and health of African-American inner-city children with asthma. : J Pediatr Nurs. 2004 Aug;19(4):2478. Patterson E, Brennan MP, Linskey KM, Webb DC, Shields MD, Patterson CC. A cluster randomised intervention trial of asthma clubs to improve quality of life in primary school children: the School Care and Asthma Management Project (SCAMP). Arch Dis Child. 2005 Aug;90(8):786-91 9. Callén M, Garmendia A. Profesores de enseñanza primaria y conocimiento en Asma: Resultados de un cuestionario. Anales Españoles de Pediatría . Mayo 1996.Supl. 77: 5960. 10.Cobos N,Picado C. Estudio piloto de los conocimientos sobre asma y su tratamiento enntre los educadores españoles. Medicina clinica 2001;117:452-53 11.Rodríguez Fernández-Oliva C.R, Torres Alvarez de Arcaya M.L., Galván Fernández C,et al.Que saben los profesores acerca de sus alumnos asmaticos? Resultados de una encuesta. Pediatría Integral 2008; vol 11:118. 12.Patterson EE, Brennan MP, Linskey KM, Webb DC, Shields MD, Patterson CC. A cluster randomised intervention trial of asthma clubs to improve quality of life in primary school children: the School Care and Asthma Management Project (SCAMP). Arch Dis Child 2005;90:786-791. 13.Yawn BP. Asthma screening, case identification and treatment in school-based programs.Curr Opin Pulm Med 2006; 12: 23-27. 14.Díaz Vázquez CA, Alonso Bernardo LM, García Muñoz MT. Programa del niño asmático. Ministerio de Sanidad y Consumo. INSALUD. 1.996. 15.Colegios saludables para niños con asma. Disponible en: www.respirar.org/portalpadres/uso.html 16.Proceso Asma en la edad pediátrica. Consejería de Salud, 2003. Plan de Calidad de la Consejería de Salud. Gestión por procesos integrados. Disponible EN: http://www.juntadeandalucia.es/salud/procesos/documentos.asp?idp=108 17.Bhogal S, Zemek R, Ducharme FM. Planes de acción escritos para el asma en niños (Revisión Cochrane traducida). En: La Biblioteca Cochrane Plus, 2006 Número 4. Oxford: Update Software Ltd. Disponible en: http://www.update-software.com. 18.Toelle BG, Ram FSF. Planes de tratamiento personalizados escritos para el asma en niños y adultos (Revisión Cochrane traducida). En: La Biblioteca Cochrane Plus, 2006 Número 4. Oxford: Update Software Ltd. Disponible en: http://www.update-software.com 19.Rodriguez Fdez-Oliva, CR. Educacion del paciente asmatico en el ambito escolar. MONOGRAFÍA ASMA Y EDUCACIÓN. CURSO PARA EDUCADORES EN ASMA. 4ª EDICIÓN. S/C TENERIFE .Febrero 2007.59-64 Educación en el ámbito de la Atención Primaria Manuel Praena Crespo Centro de Salud Candelaria. Sevilla INTRODUCCIÓN l asma disminuye la calidad de vida de un elevado número de niños, adolescentes y de sus familias, por la morbilidad, evitable en muchos casos y supone un consumo de numerosos recursos sanitarios tanto en el ámbito de Atención Primaria (AP) como de Atención Hospitalaria (AH). La atención al asma es un reto importante para nuestra sociedad. Aunque afecta a todas las clases sociales, las más desfavorecidas sufren su impacto en mayor medida, siendo imprescindible que el sistema de salud ponga en marcha todos los recursos humanos y materiales de que dispone para dar respuesta a esta verdadera epidemia que supone el asma. En nuestro sistema sanitario la atención primaria representa la puerta de entrada para todos los ciudadanos. En el estudio ESCAPE (Estacionalidad y Seguimiento de la Calidad de vida en el Asma Pediátrico) más del 70% de los pacientes fueron reclutados en el ámbito de la AP1. E La educación del paciente asmático es uno de los pilares fundamentales para el control de la enfermedad. Consiste en un entrenamiento que intenta proporcionar conocimientos sobre asma al paciente y su familia mediante técnicas motivacionales que faciliten la incorporación de dichos conocimientos, cristalizándolos en actitudes, habilidades y cambios de conducta positivos. Todo ello proporcionando un sentido de la responsabilidad y orientación hacia los autocuidados. Estos autocuidados permitirán tomar decisiones que conducirán a resultados terapéuticos adecuados con repercusiones en su calidad de vida. Asma y Educación Los objetivos principales de un programa de educación y automanejo son: que el niño realice la vida que él y su familia deseen con las menores limitaciones y que ellos sean los principales responsables del control de su asma. Para obtener dichos resultados, habría que tener en cuenta las barreras de comunicación del educador y del paciente. Aunque se han realizado múltiples trabajos de investigación que han sido recogidos en revisiones sistemáticas sobre educación en asma en diferentes escenarios como hospitales, urgencias, atención primaria y escuelas no se ha realizado un estudio comparativo del grado de éxito entre ellos2. Hasta la fecha no hay una evidencia clara que uno sea superior a otro y cada uno de ellos tiene limitaciones y ventajas específicas, aunque cada uno de estos ámbitos debe realizarse con una sistemática diferente. 56 El centro de salud es el escenario idóneo para dar respuesta a este gran volumen de necesidades planteadas puesto que el pediatra de atención primaria es de fácil accesibilidad, presta una atención continuada al niño desde que nace y conoce mejor su entorno sociofamiliar. El pediatra de Atención Primaria debe ser el responsable del diagnostico, seguimiento integral y promotor de la educación en autocuidados configurándose así como el responsable principal del niño y del adolescente asmático en colaboración con la Atención Especializada para aquellos casos con dificultades para el diagnóstico o el control de la enfermedad. Cuando la asistencia al asma se organiza o programa se ponen de manifiesto resultados positivos frente a otras áreas no organizadas3,4. En nuestra ponencia desarrollaremos como es nuestro planteamiento de la asistencia del asma desde el punto de vista de la atención primaria. MODELOS DE ORGANIZACIÓN DEL ASISTENCIA AL ASMA. De manera simplificada podemos decir que hay tres formas posibles de atención al asma5 Modelo centrado en la organización del sistema sanitario La atención al asma viene definida por cómo está organizado el sistema de atención a la salud de las personas. Ejemplo de ello es del Servicio Nacional de Salud Británico que presta atención al asma de forma universal, con responsabilidad directa de todos los profesionales pero fundamentando dicha atención en base a guías de sociedades científicas y no sobre programas institucionales de atención. Modelo centrado en las competencias profesionales Este modelo preconiza que la población sea atendida por las personas más cualificadas profesionalmente. Este modelo es el que ha prevalecido hasta la actualidad en nuestro país. Su limitación es que no tienen en cuenta las prioridades de las familias y no se plantea la alternativa de generar formación a otros profesionales para capacitarlos en una correcta atención en otro escenarios más favorables para el niño y su familia. En este modelo la atención primaria tiene una responsabilidad secundaria. Modelo centrado en la comunidad Propugna la prestación de la asistencia sanitaria en el entorno donde vive el niño asegurando una asistencia adecuada allá donde vive, por los mismos profesionales que lo atienden en patologías banales y supervisan su salud. Los profesionales de atención Primaria incluyendo pediatras y enfermeras son los más próximos a la familia, facilitan el acceso a todos los servicios básicos, se relacionan con los pacientes y cuidadores a lo largo del tiempo, centran la atención en el niño y adolescente, no en el problema o enfermedad, realizan prevención, diagnóstico y tratamiento integral, proporcionan seguridad a los pacientes y los asesoran en la toma de decisiones, coordinan los servicios y facilitan el acceso a los especialistas cuando es necesario, reduciendo el uso inapropiado de recursos. El paciente con asma toma contacto con la atención hospitalaria de forma dirigida y va a ser atendido por diferentes profesionales en función de sus necesidades, debiendo llegar a este nivel de atención correctamente dirigido porque sus características de gravedad, comorbilidad o necesidad de exploraciones complementarias exclusivamente de uso hospitalario así lo indiquen. Este modelo comunitario organizado enfatiza la coordinación de los recursos asistenciales (sanitarios y sociales) y considera prioritaria la formación de todos los profesionales implicados. EXPECTATIVAS DE LAS PERSONAS IMPLICADAS EN EL ASMA6. Los pacientes son atendidos por diferentes profesionales. Para que esa atención sea adecuada conviene conocer las expectativas de todos los que intervienen en dicha relación dentro del centro de salud: paciente, pediatra de atención primaria, enfermera. Conociendo las expectativas de todos podremos Expectativas de los pacientes y cuidadores: Los cuidados centrados en el paciente son actualmente el enfoque de las actividades para dar respuesta a la asistencia del paciente con asma. Conocer sus expectativas es un buen modo de plantear su atención de forma más correcta. Son expectativas recogidas en sesiones de educación grupal realizadas en nuestro centro de salud: Respecto a la accesibilidad al sistema sanitario: • Los pacientes (o su familia) desean una cita única y coordinada para la consulta médica y las pruebas necesarias. Educadores en Asma 57 Asma y Educación • Que se realicen todas las exploraciones necesarias en el Centro de Salud. • Que se dé preferencia en el acceso en caso de crisis de asma. • Que se pueda disponer de cita con el especialista cuando se necesite. • Que no haya demora para saber los resultados de las pruebas realizadas en el hospital. Respecto la asistencia recibida: • Que se dedique el tiempo necesario para una atención sin prisas, interesándose por “mi hijo como persona”. • Que se hagan el diagnóstico y las pruebas necesarias en un tiempo razonable, sin gran demora. • Que se enseñe a conocer y evitar lo que puede desencadenar o agravar el asma. 58 • Que se enseñe el manejo de los sistemas de inhalación. • Que se enseñe cómo identificar y evitar las crisis de asma. • Que se proporcione ayuda psicológica si es necesario. Respecto la comunicación con los profesionales: • Que se facilite información sobre la enfermedad, en un lenguaje claro. • Que se proporcione información sin prisas, con trato agradable y cercano, sin comentarios inoportunos ni riñas, permitiendo expresar sentimientos, miedos, etc. • Que se informe de las distintas opciones de tratamiento y se oiga la opinión del paciente sin que el médico o la enfermera se sientan agraviados. Respecto la competencia de los profesionales: • Que el profesional tenga conocimientos y habilidades actualizados en asma. • Que exista una adecuada coordinación entre AP y AE cuando intervengan en mi valoración. • Que en los servicios de urgencias atienda personal con formación en asma, que no modifiquen el tratamiento de forma innecesaria. • Que los profesionales valoren y reconozcan los conocimientos y decisiones de los pacientes y sus cuidadores. Expectativas del Pediatra de Atención Primaria • Que se facilite la participación de Enfermería en el cuidado del niño y adolescente asmático. • Que la interconsulta con el hospital, se realice sin demora. • Que se reciban informes actualizados de los pacientes cuando sean atendidos por otros profesionales, donde se contemple juicio clínico, pauta de actuación y seguimiento. • Que todos los profesionales implicados en el proceso tengan confianza en la actuación del Pediatra de AP y eviten duplicidades innecesarias de las exploraciones realizadas en AP. • Que se facilite formación continuada sobre el cuidado y manejo del asma. • Que se disponga de espacio y tiempo protegido para la atención adecuada a niños-adolescentes con asma y para las actividades de educación para la salud. • Que existan los recursos necesarios (espirómetro, medidores de FEM, placebos) para poder atender con un mínimo de calidad. • Que se tenga posibilidad/facilidad para evaluar la práctica, con sistemas de registro cuyos datos puedan ser utilizados por los demás profesionales. Expectativas de enfermería • Que se facilite el acceso del niño y adolescente con asma a la consulta de Enfermería. • Que se contemple en cartera de servicios/contrato programa/organigrama del centro, la asistencia del niño y adolescente con asma por Enfermería. • Que la población reciba información / divulgación sobre asma, para conocer las medidas preventivas, la detección precoz, y facilitar la aceptación de la enfermedad y la integración de los pacientes. Educadores en Asma 59 Asma y Educación • Que exista buena comunicación con el Pediatra. • Que se proporcione formación continuada sobre asma. • Que exista un adecuado número de enfermeros, según la demanda generada por la prevalencia del asma en la zona y la cartera de servicios (pruebas funcionales, educación, etc.). • Que existan en el Centro de Salud recursos para la educación del paciente con asma. UTILIDAD DE 60 LOS PROGRAMAS DE EDUCACIÓN DE ASMÁTICOS EN ATENCIÓN PRIMARIA. La atención primaria es un medio de gran importancia para impartir la educación de asmáticos ya que integra los cuidados médicos y la educación en un entorno centrado en el paciente. Con la asistencia del asma en Atención Primaria se cumplen gran parte de las expectativas señaladas por los pacientes y sus familiares. Su pediatra conoce al niño y su familia, así como las circunstancias sociales en las que viven, modulando de esta manera la educación a la situación de cada uno. La accesibilidad facilita tiempos de encuentro para el acto educativo. Los pacientes pueden ser vistos a intervalos regulares, permitiendo muchas oportunidades para reforzar y revisar su programa educativo. La presión asistencial que se sufre en Atención Primaria puede requerir la participación del personal de enfermería que puede impartir educación individual compartiendo del cuidado del asma con el médico y al mismo tiempo establecer educación grupal como parte de una estrategia de grupos de autoayuda y cambio motivacional. Sin embargo, una revisión sistemática de la colaboración Cochrane encuentra una evidencia limitada acerca del beneficio de las clínicas del asma con base en la atención primaria, aunque no llega a conclusiones firmes, esperando que se lleven a cabo más ensayos de buena calidad7. No obstante estas clínicas de asma son consultas dispensarizadas para el control del asma. Más que el entorno de la educación es el modelo de educación lo que asegura resultados en salud. La educación limitada sobre el asma como suministrar solo información sin otros componentes educativos, no parece mejorar los resultados de la salud en adultos con asma, aunque los síntomas percibidos pueden mejorar8. La educación para el autocuidado del asma, que incluye la automonitorización mediante el flujo espiratorio máximo o los síntomas, junto con un examen médico regular y un plan de acción escrito, mejora los resultados de la salud en adultos con asma. Los programas de entrenamiento que permiten que las personas ajusten su tratamiento mediante el uso de un plan de acción escrito parecen ser más efectivos que otras formas de autocuidado del asma9. Los programas educativos de automanejo del asma en niños han demostrado mejorar una amplia gama de mediciones de resultados. La educación para el automanejo dirigida a la prevención y al control de ataques debe ser incorporada a la atención rutinaria del asma10. Todas estas revisiones sistemáticas de la colaboración Cochrane son claras y coincidentes en que la educación es fundamental para mejorar resultados en salud, y que los principios básicos para el éxito se deben dar en todo caso: información planes de acción por escritos, basados en síntomas o medición de pico de flujo, revisiones periódicas y todo centrado en el automanejo. La atención primaria es un lugar de encuentro de la sanidad con el paciente que puede cumplir todas esas premisas. PLANIFICACIÓN DE LA EDUCACIÓN EN ATENCIÓN PRIMARIA. En todo centro de salud deben existir los medios necesarios para el diagnóstico y seguimiento de los pacientes con asma. Un paciente o su familia aceptarán el diagnóstico con más probabilidad si su médico cuenta con los medios necesarios para su atención incluyendo una historia clínica estructurada, pruebas de diagnóstico de la alergia y de función pulmonar. 61 ORGANIZACIÓN DE LA CONSULTA DE ASMA Actividades a realizar en Atención Primaria . 1. Conocer la prevalencia de asma en la Zona Básica de Salud. Todo niño con criterios de asma debe ser diagnosticado incluido en un programa de seguimiento y debe ser registrado con un marcador de asma que sirve para identificar el paciente en las autoauditorías que al menos se harán una vez al año. En ellas se comprobará si en ese periodo, el asma ha estado activa. En ese caso se realizarán actividades de evaluación funcional y terapéutica, educación y seguimiento. La prevalencia así obtenida estará basada por tanto en diagnóstico médico 2. Obtener los recursos materiales necesarios. En el estudio del asma de un paciente se necesita abordar los siguientes aspectos: • Diagnóstico clínico. Historia estandarizada • Diagnóstico funcional. Espirómetros. • Diagnóstico etiopatogénico. Acceso a Test in vitro o Prick-test • Tratamiento. Guías de práctica clínica actualizadas que sirvan • Seguimiento y Educación del paciente. Cámaras, dispositivos placebos, medidores de FEM, vídeos y espacios adecuados para actividades grupales. • Formación de profesionales. Esto es un aspecto en el que las administraciones sanitarias deben intervenir para asegurar la calidad de la asistencia. Educadores en Asma Asma y Educación 3. Crear espacios de agenda para consultas programadas para pediatras (diagnóstico, seguimiento y educación) y enfermeras (pruebas funcionales y de diagnóstico etiológico y educación). 4. Reparto de tareas. El equipo pediatra-enfermera repartirá su funciones: • el pediatra realiza la historia clínica, diagnostica y clasifica el asma, indica el tratamiento farmacológico adecuado, estimula su cumplimiento y confecciona un plan individual de autocontrol, a la vez educa al paciente y su familia en conceptos, procedimientos y actitudes. 5. La enfermera a su vez, realiza la espirometría, medición del PEF, Prick test , educa a los pacientes en los conocimientos y habilidades y promueve el cumplimiento de las medidas ambientales y el tratamiento farmacológico. El peso mayor en el proceso educativa será de la enfermera, pero siempre deben facilitarse mecanismos de información sobre el paciente no solo a través de la historia, sino compartiendo espacios comunes de tiempo en consulta para revisar aquellos casos que revistan mayor problemática. 62 6. Adecuación del diagnóstico el tratamiento y el seguimiento a las guías de práctica clínica. Las guías clínicas más recomendables son aquellas que siguen un formato de Medicina Basada en la Evidencia (MBE)12,13. En nuestro ámbito el Proceso Asma en la edad pediátrica eligió la Guía Británica porque tras pasarle el instrumento AGREE14, 15 fue la mejor valorada entre otras guías importantes publicadas por entonces. Más recientemente se publicó la Guía Vasca del Asma con una metodología semejante a la Guía Británica. En nuestro país cabe destacar la publicación del Consenso Español sobre el Tratamiento del Asma 16 que ha propiciado que todas las sociedades relacionadas con el tratamiento del asma en España han llegado a un acuerdo sobre el manejo del asma , donde la educación de asmáticos y la Atención Primaria tienen un alto reconocimiento 7. Autoauditoría de las actividades realizadas. Debe contemplar indicadores de proceso (cobertura, seguimiento...) y resultados (morbilidad y calidad de vida) ACTIVIDADES DE COORDINACIÓN CON OTROS NIVELES ASISTENCIALES. Es conocido, que los programas en los que la asistencia del asma se organizado adecuadamente, los resultados son mejores que si se hacen acciones no organizadas3,11. Deben quedar bien establecidos los criterios de derivación, el contenido del informe de derivación con una serie de mínimos que sirva para informar adecuadamente al profesional que recibe el paciente, tanto desde la atención primaria, como desde la atención especializada. Aunque las guías6,19,22,25 establecen claramente cua- les son los criterios de derivación, todos sabemos que hay problemas importantes de diversa índole en este punto. Los programas comunitarios de base territorial6,15 contemplan indicadores de evaluación que sirven para monitorizar su cumplimiento. No obstante hay una decidida voluntad por parte de todos los profesionales implicados en la asistencia al paciente con asma, independientemente de sus organizaciones sanitarias. Ejemplo de ello es el Consenso sobre tratamiento del asma en Pediatría26 en el que aún se sigue trabajando con una participación cada vez mayor por otros colectivos de profesionales del país y que está pendiente de actualización. BIBLIOGRAFIA 1. Barcina Sánchez C, Carvajal Urueña I, Escribano Montaner A, Fernández Benitez M, Garcia de la Rubia S, García-Marcos L, et al. Estudio ESCAPE (Estacionalidad y Seguimiento de la Calidad de vida en el Asma Pediátrico). Monografía. Ergon 2005. Madrid. 2. Enhancing care for people with asthma: the role of communication, education, training and self-management. 1998 World Asthma Meeting Education and Delivery of Care Working Group. Partridge MR, Hill SR. Eur Respir J. 2000;16:333-48. 3. Martos Fernández A. Evaluación del programa de educación para niños asmáticos en el centro de salud La Candelaria (Sevilla). Tesis doctoral leída 14 de Marzo 2.003. Facultad de Medicina de Sevilla 4. Díaz CA, Lora A, Pons A. Organización de la atención al niño y adolescente con asma. En: Cano A, Díaz CA, Montón JL, eds. Asma en el niño y adolescente. Madrid: Ergon; 2004. 5. Grupo de Vías Respiratorias de la AEPap. Implantación en España de los programas de atención al niño con asma Rev Pediatr Aten Primaria. 2005;7 Supl 2:S173-188. 6. Proceso Asma en la edad pediátrica. Consejería de Salud, 2003. Plan de Calidad de la Consejería de Salud. Gestión por procesos integrados. [Fecha de consulta 12 Diciembre 2006]. Disponible en http://www.juntadeandalucia.es/salud/procesos/documentos.asp? idp=108 7. Fay JK, Jones A, Ram FSF Clínicas para el asma con base en la atención primaria (Revisión Cochrane traducida). En: La Biblioteca Cochrane Plus, 2008 Número 4. Oxford: Update Software Ltd. Disponible en: http://www.update-software.com. (Traducida de The Cochrane Library, 2008 Issue 3. Chichester, UK: John Wiley & Sons, Ltd.). 8. Gibson PG, Powell H, Coughlan J, Wilson AJ, Hensley MJ, Abramson M, Bauman A, Walters EH Programas limitados (información solamente) de educación de pacientes para adultos con asma (Revisión Cochrane traducida). En: La Biblioteca Cochrane Plus, 2008 Número 4. Oxford: Update Software Ltd. Disponible en: http://www.updatesoftware.com. (Traducida de The Cochrane Library, 2008 Issue 3. Chichester, UK: John Wiley & Sons, Ltd.). Educadores en Asma 63 Asma y Educación 64 volver al índice 9. Gibson PG, Powell H, Coughlan J, Wilson AJ, Abramson M, Haywood P, Bauman A, Hensley MJ, Walters EH Educación para el autocuidado y examen médico regular para adultos con asma (Revisión Cochrane traducida). En: La Biblioteca Cochrane Plus, 2008 Número 4. Oxford: Update Software Ltd. Disponible en: http://www.updatesoftware.com. (Traducida de The Cochrane Library, 2008 Issue 3. Chichester, UK: John Wiley & Sons, Ltd.). 10. Wolf FM, Guevara JP, Grum CM, Clark NM, Cates CJ Intervenciones educativas para el asma infantil (Revisión Cochrane traducida). En: La Biblioteca Cochrane Plus, 2008 Número 4. Oxford: Update Software Ltd. Disponible en: http://www.updatesoftware.com. (Traducida de The Cochrane Library, 2008 Issue 3. Chichester, UK: John Wiley & Sons, Ltd.). 11. Alba F, Madrilejos R, Gimeno J, Gonzalez M. Evaluación del impacto de un programa de atención al niño asmático sobre la calidad de la prescripción de fármacos antiasmáticos. Aten Primaria 1995;16:33-7 12. Guía de Práctica Clínica sobre Asma. Osakidetza / Servicio Vasco de Salud. 2005 13. Scottish Intercollegiate Guidelines Network and The British Thoracic Society. British Guideline on the Management of Asthma. Disponible en http://www.sign.ac.uk/guidelines/published/index.html (Fecha de acceso 10-01-2009) 14. The AGRRE Colaboration. AGREE Instrument Spanish version, disponible en www.agreecollaboration.org (Fecha de acceso 10/12/2009) 15. Martín Muñoz P, Ruiz-Canela Cáceres J, Guerra de Hoyos A, Rivas Aguayo L. Guías de práctica clínica en internet: cómo separar el grano de la paja. Rev Pediatr Aten Primaria 2003; 5: 73-88. 16. Consensus statement on the management of paediatric asthma. Update 2007. First Spanish Consensus for the Management of Asthma in Paediatrics. Castillo Laita JA, De Benito Fernández J, Escribano Montaner A, Fernández Benítez M, García de la Rubia S, Garde Garde J, García-Marcos L, González Díaz C, Ibero Iborra M, Navarro Merino M, Pardos Martínez C, Pellegrini Belinchon J, Sánchez Jiménez J, Sanz Ortega J, Villa Asensi JR. Allergol Immunopathol (Madr). 2008;36(1):31-52. Educación en el ámbito del Servicio de Urgencias y planta de Hospitalización. Dr. Joan Figuerola Mulet Pediatra. Neumología Pediátrica Hospital son Dureta. Palma de Mallorca l asma puede controlarse en la medida que la persona asmática tenga acceso a los tratamientos médicos apropiados y pueda, por las intervenciones educativas pertinentes, participar activamente de estos tratamientos y de la prevención de las crisis asmáticas. E Diferentes trabajos realizados recientemente, como el presentado por los CDC de Estados Unidos, enfatizan el hecho de que la mayor parte de la población de asmáticos carece de los conocimientos suficientes en asma para controlar y manejar los síntomas que ocasiona la enfermedad1 y que los elementos educativos destacan por su ausencia en las visitas que los asmáticos realizan en algunos centros de urgencias2. En nuestro medio, se decidió evaluar algunos conocimientos sobre la enfermedad y su manejo en pacientes que acudían a la Unidad de Urgencias del Servicio de Pediatría del Hospital Universitario Son Dureta. De los resultados se obtuvieron las siguientes conclusiones: 1. A partir de los 4 años los dispositivos de administración del broncodilatador no son adecuados y se continua administrando la medicación mediante cámara con mascarilla. En ningún caso utilizaba el turbuhaler. Niños de hasta 7 años seguían utilizando mascarilla. Asma y Educación 2. La dosis administrada en la crisis es insuficiente hasta en un 80% de los casos. 3. La frecuencia de la administración de broncodilatador en la crisis es incorrecta en más del 50% de los casos (periodos de cada 8-12h). 4. En cuanto a la secuencia de administración: • En mayores de 4 años cabe insistir en que eliminen el aire de los pulmones antes de la inhalación (solo lo hace el 35%). • Tanto en mayores como en menores de 4 años la mayoría de los padres no saben cuanto tiempo deben respirar dentro la cámara o lo hacen de forma incorrecta. 5. El intervalo entre dosis sucesivas es erróneo en la mayoría de casos, (aunque clínicamente es poco importante si esperan 30’’ o 2’).3 Ante ello y mediante la educación de los asmáticos se pretende: 66 • Mejorar la calidad de vida. • Facilitar el aprendizaje de conductas dirigidas a reducir los síntomas de la enfermedad mediante la utilización de una medicación adecuada, la adopción de hábitos de vida adecuados y actuar sobre el medio disminuyendo los factores desencadenantes del asma. • Reducir la mortalidad y la morbilidad • Disminuir la dependencia de los pacientes en relación con los profesionales.4 Para conseguir estos objetivos es importante implicar en el proceso educativo al mayor número de personas (profesionales del área sanitaria, pacientes, padres, maestros...) relacionadas con el niño. Idealmente, todos debemos ser educados y ser capaces de educar. Pero, al intentar iniciar un programa educativo, nos encontramos con algunos problemas: No encontramos un programa estandard de educación, entendiendo el mismo como el conjunto de una serie de intervenciones educativas, cada una de ellas con sus objetivos, recursos, contenidos y método. Además, el educador debe adaptar sus objetivos, contenidos y métodos a cada una de las personas o grupos y al lugar, circunstancias... No existe un lugar concreto único donde desarrollar las estrategias educativas y estas deben realizarse en los diferentes ámbitos en los que se encuentra el paciente: casa, hospital (urgencias, hospitalización, consultas), escuela... Por lo tanto, dado que la educación debería ir incorporada al acto médico/sanitario, la atención a la crisis en la sala de urgencias y en la de hospitalización es un eslabón más de la cadena que debe configurar una atención integral al asma infantil y que obliga en el ámbito sanitario a desarrollar una acción coordinada entre la Atención Primaria y Hospitalaria con una protocolización común del diagnóstico, de la educación y de la terapéutica. Ya que en cualquier intervención médica intervienen aspectos educativos, las visitas a un Centro de Urgencias o las hospitalizaciones nos proporcionan la oportunidad de implantar dichos aspectos y mejorar la relación con el enfermo y su familia, estableciendo mecanismos que lleven a un óptimo control de la enfermedad. La finalidad principal a conseguir en un centro de urgencias sería, además de todos los demás objetivos educacionales, la de enseñar planes de acción preventiva que redujesen las asistencias a las mismas. Algunos ejemplos podrían ser: repaso de la secuencia de actuación en el domicilio desde que se inicio la crisis (repaso del automanejo de la misma, realización de un plan individualizado de manejo), comprobación y corrección si precisa, de la técnica del Flujo Espiratorio Máximo, y finalmente, comprobación y corrección de la técnica de utilización de los diferentes dispositivos de inhalación. Así pues, en al ámbito de la Urgencia, si bien quizás no sea posible desarrollar un programa educativo como tal, si puede ser un lugar adecuado donde poder reforzar algunos aspectos importantes del mismo5,6. La llegada a la unidad de hospitalización no es el momento propicio para iniciar el proceso educativo, pero es una ocasión idónea para crear una corriente de confianza con el paciente y su familia que facilite, posteriormente, el llevar a cabo la educación. La realización de todo este proceso, aunque parezca compleja, puede ser tan sencilla como una conversación de la que obtengamos la información deseada. El desarrollo de la secuencia educativa nos orientará a la consecución de unas metas u objetivos que serán consensuados con los padres y el paciente; estos objetivos serán claros y concretos, y asequibles a cada caso particular7. Si realizamos una revisión de la literatura médica sobre programas de educación en pacientes asmáticos observamos que pocos estudios han evaluado la educación realizada en un Servicio de urgencias o durante el seguimiento posterior, o durante una hospitalización, siendo los resultados obtenidos variables8. Educadores en Asma 67 Asma y Educación El estudio de Kelso realizado en Urgencias con una intervención de 1 hora demostró una reducción en las visitas posteriores y hospitalizaciones9. Otro estudio prospectivo y randomizado realizado en adultos con asma, en el cual la intervención fue realizada por la enfermera, también observan una reducción en las visitas a urgencias a las 6 semanas; no obstante en los casos en que la intervención se suplementaba con material escrito no se observaba un impacto adicional10. Una revisión de la Cochrane del 2000 sobre intervenciones educativas en niños que han asistido a un servicio de urgencias por asma, realizada por Haby MM, Waters E, Robertson CF, Gibson PG, Ducharme FM, y que incluye las actualizaciones del registro hasta marzo de 1999, concluye que no existen pruebas firmes para apoyar el uso de la educación sobre el asma en los niños que han asistido al servicio de urgencias por asma, como una medida para disminuir las visitas posteriores al servicio de urgencias, los ingresos hospitalarios o las visitas médicas no programadas. Sin embargo, tampoco hay pruebas de que no sea efectiva o que cause daño a los participantes. El análisis de subgrupos no revela diferencias significativas en los resultados obtenidos cuando se comparan programas extensos vs. únicamente información o cuando la intervención se realiza antes o más tardíamente.11 68 Sin embargo, entre el año 2006 y 2008, se han publicado varios trabajos muy interesantes que tratan este tema, destacamos: 1. Delivering Tailored Asthma Family Education in a Pediatric Emergency Department Setting: A Pilot Study Marianna M. Sockrider, Stuart Abramson, Edward Brooks, A. Chantal Caviness, Susan Pilney, Christine Koerner and Charles G. Macias Pediatrics 2006;117;135-144 En este estudio, los educadores se apoyan en un programa informático para realizar una instrucción individualizada que incluye un plan de acción y un resumen de la intervención por escrito. La intervención se centra principalmente en la identificación de problemas que se presentan en el cuidado del paciente, en la comunicación con el pediatra de atención primaria y en el manejo individualizado según la severidad de la enfermedad y los desencadenantes. La intervención con el niño y la familia dura unos 30 minutos. De sus resultados se llega a la conclusión de que una intervención individualizada en urgencias sobre automanejo del asma demuestra efectos significativos sobre la autoconfianza de la familia y el seguimiento adecuado del enfermo.12 2. Randomized trial of a comprehensive asthma education program after an emergency department visit Michael D. Brown, MD, et al Ann Allergy Asthma Immunol. 2006;97:44–51. Realizado en adultos y niños, con la aplicación de un programa de educación, se obtiene una reducción de un 21% de las visitas a urgencias durante los 6 meses siguientes, aunque los resultados no resultan estadísticamente significativos. Un análisis parcial de los resultados observa una mayor reducción (38%) en niños, que no es suficiente para ser estadísticamente significativa. Se concluye que el desarrollo de un extenso programa de educación en el paciente asmático después de una visita a un centro de urgencias no es efectivo en pacientes adultos, aunque podría serlo en niños.13 3. Change in Approach and Delivery of Medical Care in Children With Asthma: Results From a Multicenter Emergency Department Educational Asthma Management Program Rodney B. Boychuk et al. Pediatrics 2006;117;145-151 Este programa demuestra que las intervenciones realizadas en la sala de urgencias son posibles y efectivas.14 4. Education interventions for adults who attend the emergency room for acute asthma. Tapp S, Lasserson TJ, Rowe B. Cochrane Database Syst Rev. 2007 Jul 18;(3):CD003000. Esta revisión concluye que las intervenciones educativas realizadas en un Centro de Urgencias de adultos reducen el número de ingresos hospitalarios.15 5. Effects of Asthma Education on Children’s Use of Acute Care Services: A Metaanalysis Janet M. Coffman, MPP, PhDa, Michael D. Cabana, MD, MPHa,b, Helen Ann Halpin, PhDc, Edward H. Yelin, PhDa,d Pediatrics 2008;121;575-586 Se trata de un metanálisis dirigido a evaluar en niños asmáticos los efectos de la educación sobre visitas a centros de urgencias, visitas urgentes a médicos y hospitalizaciones. Educadores en Asma 69 Asma y Educación 37 estudios cumplieron los criterios de inclusión, 27 comparan intervención educativa con cuidados normales y 10 diferentes intervenciones. Entre los estudios que comparan educación con cuidados habituales, la educación se asocia, con diferencias estadísticamente significativas, a disminución de las medias de hospitalización, visitas a centros de urgencias y una tendencia a la disminución de la probabilidad de visitas a un centro de urgencias. La educación no afecta a la probabilidad de hospitalización ni al número de visitas urgentes a su médico. De los hallazgos obtenidos al comparar estudios con diferentes intervenciones se deduce que a mayor número de sesiones y a mayor número de aprendizajes interactivos mejor son los resultados. Se necesitan nuevos estudios para determinar los componentes más importantes de la intervención y para comparar el coste-efectividad de las distintas intervenciones16 70 En el ámbito hospitalario pocos programas de educación se han centrado en el paciente asmático. George et al demostró una reducción significativa de las hospitalizaciones y visitas a urgencias después de una intervención educativa dirigida por una enfermera17. En un estudio realizado en una muestra de 201 niños, se obtiene una reducción significativa de los reingresos después de una intervención educativa centrada en el manejo domiciliario del asma18. Anteriormente, otro estudio realizado en 160 niños obtiene resultados similares después de la aplicación de un programa educativo junto a un plan de automanejo19. Recientemente, otro trabajo demuestra que una breve intervención realizada por la enfermera en pacientes adultos hospitalizados con antecedente de alta frecuentación delos servicios sanitarios ocasiona una importante reducción en las readmisiones, pérdida de días de trabajo o escuela y de los costes sanitarios directos e indirectos20. Finalmente, se presentan los resultados preliminares de un estudio, que se está realizando para pacientes asmáticos en la Unidad de Urgencias de pediatría del Hospital Universitario Son Dureta, destinado a evaluar la eficacia en los 15 días posteriores a la consulta de un programa educativo de una duración máxima de 5 minutos. Su contenido principal se refiere al establecimiento por escrito de un plan de acción para control de las crisis y entrega de una hoja informativa... De sus conclusiones destacamos: 1. El grado de satisfacción y de seguridad es alto en ambos grupos. 2. En el grupo de intervención educativa se observa una reducción de los días de falta en el colegio y de las visitas sucesivas a urgencias, aunque no se alcanza significación estadística probablemente por el tamaño muestral.3 BIBLIOGRAFIA 1. Centers for Disease Control and Prevention (CDC). Asthma self-management education among youths and adults—United States, 2003. MMWR Morb Mortal Wkly Rep. 2007 Sep 7;56(35):912-5. 2. Ly CD, Dennehy CE. Emergency department management of pediatric asthma at a university teaching hospital. Ann Pharmacother. 2007 Oct;41(10):1625-31. 3. Vetter S, Peña Zarza JA. Ferrés Serrat F, Gil Sánchez JA, Figuerola Mulet J. Intervención educativa a pacientes asmáticos en urgencias. Comunicación presentada a la XII Reunión de la Sociedad Española de Urgencias Pediátricas. San Sebastián. 2007. Libro de Comunicaciones pg 28. 4. L P Boulet. L’ASTHME: notions de base, éducation, intervention.. Les Presses de l’Université Laval 1997. Canadà. 5. Mario Castro, MD, Asthma education for the frequent emergency department visitor: does it work?. Annals of Allergy, Asthma & Immunology; 2006; 97: 5 – 6. 6. National Heart, Lung, and Blood Institute. National Asthma Education and Prevention Program. Expert Panel Report 3: Guidelines for the Diagnosis and Management of Asthma 2007. En: http://www.nhlbi.nih.gov/guidelines/asthma/asthgdln.htm 7. Maite López García. Educación en el ámbito del Hospital. MONOGRAFÍA ASMA Y EDUCACIÓN. CURSO PARA EDUCADORES EN ASMA. 3ª EDICIÓN. Donostia-San Sebastián, 23-25 de Febrero de 2006. 8. Korta J. Ámbito de la educación. ¿Por qué no en urgencias?. www.neumoped.org Revista Asma y Educación; 3. mayo 2003. 9. Kelso T, Self T, Rumbak M, Stephens M, Garrett W, Arheart K. Educational and long-term intervention in the emergency department: effect on outcomes in adult indigent minority asthmatics. Am J Emerg Med. 1995;13:632– 637. 10. Maiman L, Green L, Gibson G, MacKenzie E. Education for self-treatment by adult asthmatics. JAMA. 1979;241: 1919–1922. 11. Haby MM, Waters E, Robertson CF, Gibson PG, Ducharme FM. Interventions for educating children who have attended the emergency room for asthma. Cochrane Database Syst Rev. 2001;(1):CD001290. 12. Marianna M. Sockrider, Stuart Abramson, Edward Brooks, A. Chantal Caviness, Susan Pilney, Christine Koerner and Charles G. Macias. Delivering Tailored Asthma Family Education in a Pediatric Emergency Department Setting: A Pilot Study. Pediatrics 2006;117;135-144 13. Brown M, Reeves M, Meyerson K, Korzeniewski S. Randomized trial of a comprehensive asthma education program after an emergency department visit. Ann Allergy Asthma Immunol. 2006;97:44 –51. 14. Rodney B. Boychuk et al. Change in Approach and Delivery of Medical Care in Children With Asthma: Results From a Multicenter Emergency Department Educational Asthma Management Program. Pediatrics 2006;117;145-151 15. Tapp S, Lasserson TJ, Rowe B. Education interventions for adults who attend the emergency room for acute asthma. Cochrane Database Syst Rev. 2007 Jul 18;(3):CD003000. Educadores en Asma 71 Asma y Educación 16. Effects of Asthma Education on Children’s Use of Acute Care Services: A Meta-analysis Janet M. Coffman, MPP, PhDa, Michael D. Cabana, MD, MPHa,b, Helen Ann Halpin, PhDc, Edward H. Yelin, PhDa. Pediatrics 2008;121;575-586 17. George M, O’Dowd L, Martin I, et al. A comprehensive educational program improves clinical outcome measures in innercity patients with asthma. Arch Intern Med. 1999;159: 1710–1716. 18. Madge P, McColl J, Paton J. Impact of a nurse-led home management training programme in children admitted to hospital with acute asthma: a randomized controlled study. Thorax. 1997;52:223–228. 19. Wesseldine L, McCarthy P, Silverman M. Structured discharge procedure for children admitted to hospital with acute asthma: a randomised controlled trial of nursing practice. Arch Dis Child. 1999;80:110 –114. 20. Castro M, Zimmermann N, Crocker S, Bradley J, Leven C, Schechtman K. Asthma intervention program prevents readmissions in high healthcare users. Am J Respir Crit Care Med. 2003;168:1095–1099. 72 volver al índice Qué debemos conocer y enseñar sobre Asma Santiago Rueda Esteban. Unidad de Neumología Infantil Hospital Universitario Clínico San Carlos. Madrid xisten muchas personas responsables de la educación del paciente asmático: médicos o enfermeras especializadas o interesadas en asma, farmacéuticos, personal no sanitario como profesores, e incluso otros padres o enfermos con más experiencia. Esto último es especialmente importante en los adolescentes asmáticos. Shah y colaboradores1 encuentraron que un programa educativo para asma guiado por pares resulta en una mejoría de la calidad de vida de adolescentes y reduce la morbilidad de adolescentes con asma. E La enfermería juega un papel fundamental en la educación del niño asmático y de otros profesionales de la salud2. Diversos estudios demuestran la reducción de readmisiones en niños hospitalizados que recibieron educación impartida por personal de enfermería.3,4 La relevancia del papel de los farmaceúticos en la educación del paciente con asma esta aumentando día a día, sobre todo debido a sus conocimientos terapéuticos5,6. Gonzalez-Martín y colaboradores6 evalúan el impacto de un programa de cuidados desarrollado por farmacéuticos. Encuentran que la provisión de cuidados por parte de farmacéuticos a niños con asma y a sus padres produce una mejoría en la calidad de vida de los niños, una mejoría en sus conocimientos y tratamiento de su enfermedad. Asma y Educación Además, programas educativos guiados por profesores realizados en colegios muestran beneficios permanentes sobre conocimientos, actitudes y calidad de vida, mejoría de conocimientos y actitudes en los profesores, y mejoras de las políticas sobre asma de dichos colegios. Así mismo sesiones educativas mostrando videos de pacientes con crisis de asma ayudan a reconocer la existencia de distrés respiratorio en niños asmáticos.7-10 El educador debe tener un papel de entrenador de la persona con asma, enfatizando en el desarrollo de habilidades. En la infancia este papel es, si cabe, más complejo porque además del paciente entra en juego, también, su familia.11 La enseñanza y el conocimiento de conceptos fundamentales sobre la enfermedad asmática es un elemento básico del proceso de enseñanza que va a permitir tanto al paciente como a sus familiares, establecer un mejor control de la enfermedad y conseguir una mejor calidad de vida. En este sentido existen parcelas de conocimiento imprescindibles para que el asmático y su entorno comprendan de forma racional el diagnóstico de la enfermedad, la necesidad de exploraciones complementarias y las actuaciones terapéuticas. 74 Las parcelas o dominios sobre lo que es preciso enseñar son los siguientes:12-19 1.- Información sobre aspectos básicos del asma: Es inútil suministrar una amplia información sobre la fisiopatología del asma, pero el paciente y su familia deben conocer lo básico: - Utilizando esquemas o gráficos se explicará la estructura de la vía aérea y su función (oxigenación). - Hay que resaltar de forma clara y precisa el término de “asma”, siendo conveniente analizar los conocimientos previos que tienen el paciente y su entorno familiar de la enfermedad. Hay que explicar y hacer reconocer la enfermedad como inflamación crónica de las vías respiratorias y analizar el concepto de hiperreactividad y broncoconstricción (apoyo visual con modelo de tres tubos o gráficos). Hay que señalar que es una enfermedad crónica (los bronquios están inflamados) sobre la que se van a producir reagudizaciones (los bronquios se contraen y es estrechan) debido a la acción de una serie de desencadenantes (alergenos, catarros, humo del tabaco, ejercicio, etc). - Enseñar cuáles son los síntomas del asma: tos, sibilancias (“pitos”), disnea (dificultad para respirar), dolor u opresión torácica. - Enseñar a identificar las crisis: aparición de signos de dificultad respiratoria y especialmente reconocer síntomas de gravedad (disnea intensa, dificultad para hablar o caminar, cianosis, obnubilación). - Enseñanza del reconocimiento precoz de una crisis: éste es uno de los aspectos más importantes en el manejo del asma. Cuanto más precozmente se trate una reagudización mejor será el pronóstico de la misma y probablemente, de la enfermedad en general. Se puede definir una exacerbación como aquel episodio, agudo o subagudo, en el que los síntomas de asma aparecen o empeoran si ya existían. Si se acepta que la mejor terapia es la prevención, resulta razonable enseñar al paciente y a su familia cuáles son los desencadenantes más frecuentes de una crisis para poder evitarlas en la medida de lo posible. Aunque hay aspectos individuales que siempre hay que tener en cuenta a la hora de enseñar, los signos y síntomas del inicio de una crisis que el paciente y su familia deben aprender a reconocer son los siguientes: tos, sobre todo nocturna, menor tolerancia del ejercicio, aparición o aumento de la dificultad respiratoria, aumento de la necesidad de medicación de rescate (broncodilatadores) y disminución de los valores de FEM. Así mismo, deben aprender aprender a valorar la intensidad de los síntomas, ayudados, cuando sea posible, con medidas objetivas como es la medición del FEM. - Enseñar a reconocer los síntomas compatibles con asma de esfuerzo o ejercicio; aparición de sibilantes, jadeo intenso, cansancio prematuro o tos intensa tras o durante la realización de un ejercicio físico que determine un esfuerzo continuo (correr, subir escaleras, etc.); saber analizar la coincidencia de la aparición de síntomas con el incremento de factores desencadenantes (aumento de polinización). 2.-Enseñanza de las medidas de control ambiental y evitación alergénica: cómo evitar los factores desencadenantes o de riesgo. El control ambiental constituye uno de los pilares del manejo de la enfermedad asmática. Aunque no todas las medidas han demostrado la misma eficacia20,21, su aplicación forma parte de cualquier intervención educativa y así es recomendada. Se debe explicar de qué manera determinados factores ambientales pueden desencadenar o agravar el asma. Las medidas pueden ser de dos tipos: 1- Medidas generales: Incluyen la evitación tabáquica (prohibición de fumar delante y/o en el domicilio del paciente) y evitar la exposición a irritantes ambientales (humos de cocina, material de limpieza, pinturas, etc.). Educadores en Asma 75 Asma y Educación 2- Medidas específicas: Estas medidas irán dirigidas únicamente a aquellos pacientes en los que se ha demostrado un factor desencadenante concreto. Hay que intentar individualizar, centrándose en aquellos factores que, específicamente, afectan negativamente al niño como pueden ser algunos alergenos específicos. Puesto que estas medidas pueden representar, en ocasiones, un cambio en el estilo de vida, hay que aconsejar la medidas que realmente hayan demostrado ser eficaces y que menos afecten a su vida normal, con medidas de apoyo alternativas que faciliten dicho cambio, evitando siempre culpabilizar a los padres. En los niños, las infecciones víricas constituyen el primer desencadenante de las reagudizaciones, situación que habrá de tenerse en cuenta a la hora de tomar medidas preventivas, sobre todo en los primeros años, como podrían ser, entre otras, la recomendación de no asistir a guarderías, al menos temporalmente. 76 No hay que olvidar la explicación sobre medidas preventivas para evitar el posible broncoespasmo inducido por el ejercicio. Aunque la actividad deportiva puede provocar broncoespasmo, debe evitarse su contraindicación y debe ser considerada como altamente recomendable. Para ello, además de cumplir con el plan terapéutico, conviene evitar ambientes excesivamente fríos y con elevada concentración alergénica, procurando practicar deportes menos asmógenos (natación en espacios abiertos, por ejemplo), efectuando un calentamiento previo adecuado, adaptándose al ejercicio de forma progresiva. Es preciso reconocer los síntomas relacionados con el broncoespasmo inducido por el ejercicio sin confundirlos con la baja forma física. 3.- Información sobre el tratamiento farmacológico. El niño y su familia han de saber para qué sirven los antiinflamatorios (modificadores) y los broncodilatadores (aliviadores o de rescate) y conocer sus diferencias, así como los posibles efectos secundarios. Se informará que estos últimos (“los de color azul”) son los medicamentos que van a aliviar rápidamente en el momento en que se encuentre mal (con tos y/o con pitos), mientras que los primeros son los que se deben tomar a diario, sin interrupción. Hay que explicar el concepto de medicación a demanda o de rescate frente al tratamiento continuado. Es preciso subrayar el papel que los antiinflamatorios tienen, comentando de qué manera van a influir en el proceso y las posibles modificaciones que se realizarán según la evolución. Es imprescindible un compromiso mutuo con el cumplimiento, para lo cual es conveniente obtener y resolver las dudas creencias y temores acerca de los posibles efectos secundarios. Cuando se trata de un glucocorticoide inhalado se deberían investigar las impresiones de la familia al respecto explicando la favorable relación beneficio-riesgo que su administración racional tiene en el niño. Es aconsejable utilizar gráficos, dibujos de cómo actúan los fármacos. Hay que comprobar la comprensión (si distinguen o no los fármacos, las dosis y su frecuencia) y la técnica inhalatoria en todas las visitas. Es importante que interioricen la idea de no suspender el tratamiento de mantenimiento. Finalmente, las decisiones, previamente pactadas y entendidas, deben reflejarse en un informe escrito. 4.- Enseñanza en el manejo de inhaladores Una vez que el paciente y su familia han aprendido a diferenciar el papel de los diferentes fármacos prescritos, se ha de enseñar su correcta administración así como los beneficios de la vía inhalatoria sobre la oral. La vía inhalatoria es la de elección para la mayoría de los fármacos que se usan en la terapia antiasmática, por lo que es imprescindible que los niños y sus padres conozcan y dominen el manejo de esta técnica. El sistema de inhalación ha de ser elegido en función de la edad, sobre todo en los primeros años (cámaras de inhalación con o sin mascarilla facial), y en las preferencias y aptitudes del niño en edades posteriores, de común acuerdo con él y su familia. Si el paciente es muy pequeño, la enseñanza irá dirigida exclusivamente a los padres pero a partir de cierta edad hay que implicar al niño/adolescente y hacerle corresponsable del manejo correcto del sistema de inhalación elegido. Es bueno y conveniente dar la opción de elegir el sistema ya que, en términos educativos, supone un valor añadido al aumentar la confianza, la motivación y la efectividad. El médico o educador tiene que explicar con un lenguaje sencillo, sin tecnicismos, las maniobras necesarias para posteriormente hacer demostraciones de la técnica en la propia consulta. Hay que mostrar los diferentes dispositivos, su funcionamiento, las características específicas, su mantenimiento, limpieza, etc. Se puede mostrar la técnica con gráficos, dibujos etc., pero es mejor hacerlo con envases placebo porque permite enseñar y comprobar la técnica in situ, corrigiendo los posibles errores. En visitas sucesivas se debe revisar periódicamente la técnica inhalatoria, sobre todo si hay una mala evolución de la enfermedad o aparecen efectos secundarios. A la hora de decidirnos por uno u otro dispositivo de inhalación es conveniente simplificar al máximo y, si es posible, utilizar el mismo sistema para la medicación antiinflamatoria y la broncodilatadora con el fin de disminuir al máximo los errores atribuibles a la técnica. 5.- Enseñanza en habilidades de autocontrol. Autodiario de síntomas y medidor de Flujo Espiratorio Máximo (FEM) El médico y/o educador deberán enseñar a monitorizar la situación del paciente a través de dos instrumentos básicos, el diario de síntomas y la medición del FEM. De esta manera se consiguen, por parte del médico, una valoración más adecuada de la gravedad del asma y de la respuesta al tratamiento y, por parte del paciente, una Educadores en Asma 77 Asma y Educación identificación precoz de una posible reagudización de la enfermedad con la consiguiente reducción de las visitas a los servicios de urgencias y de los ingresos hospitalarios. Estos sistemas de control permiten además una mayor participación del paciente y de su familia en el manejo de la enfermedad, logrando con ello una mejor adherencia terapéutica. Autodiario de síntomas: En el autodiario de síntomas, el paciente y/o sus padres registrarán todos los datos posibles: los síntomas, incluyendo los despertares nocturnos atribuibles al asma, asistencia a urgencias, días de absentismo escolar, tolerancia al ejercicio físico, uso de medicación de rescate y el motivo, etc. Para facilitar la adherencia, es conveniente ofrecer al paciente y/o sus padres un calendario ya confeccionado, sencillo y fácil de rellenar, en que se incluyan las variables más importantes que queremos monitorizar. Hasta aproximadamente los 6 años, el diario de síntomas constituye la forma más adecuada de autocontrol. A partir de esa edad, la medición del flujo espiratorio máximo (FEM) puede ser un instrumento beneficioso que refuerce el valor del diario, sobre todo en determinados pacientes. 78 Medida del FEM: La medida del FEM, si bien tiene un valor muy relativo como elemento diagnóstico y de clasificación de la gravedad22, en ocasiones sí ha demostrado su utilidad para la detección precoz de una crisis y para estudiar la variabilidad o identificar desencadenantes específicos23. Sin embargo, mide básicamente el calibre de las grandes vías aéreas y es esfuerzo-dependiente. Corresponde al flujo máximo obtenido en una espiración forzada y tiene una correlación limitada con el FEV124. Es un instrumento valioso en el manejo del asma para el propio paciente ya que le permite relacionar sus síntomas con una medida objetiva. Existen diferentes aparatos en el mercado que suministran valores a veces poco reproducibles por los que se aconseja utilizar siempre el mismo. Para interpretar correctamente los valores es preciso tener en cuenta dos factores: la variabilidad circadiana (valores más bajos por la mañana) y la variabilidad individual que está en relación con la edad, talla y sexo del paciente. Si bien inicialmente podremos considerar los valores teóricos para su comparación, a continuación se aconseja usar como valor de referencia el mejor valor personal en su mejor situación clínica. Es necesario enseñar la técnica del medidor del FEM y comprobar que el paciente lo hace correctamente. Cuando se ha comparado la eficacia de un plan de automanejo basado en el autodiario de síntomas frente a un plan basado en la medición del FEM, en los adultos, no se han apreciado diferencias significativas en cuanto a reducción de hospitalización, visitas a urgencias, consultas no programadas ni absentismo laboral y esco- lar25. En los niños parece ser que los planes basados en la monitorización de los síntomas son superiores a los basados en la monitorización del FEM26. Teniendo en cuenta lo expuesto, el uso del medidor del FEM debe quedar restringido a determinados pacientes, por encima de los 6-7 años, con características de asma inestable o grave, en los denominados malos perceptores y/o en los casos cuyo plan de acción se base en esta medida. En la actualidad, lo más frecuente es utilizar esta herramienta para monitorizaciones de corta duración, 2 a 3 semanas, cuando hay un mal control del asma, en las descompensaciones, cuando se introducen cambios terapéuticos, o simplemente para establecer el mejor FEM personal. Con menos frecuencia, aunque con igual trascendencia, se utiliza de forma regular en los asmáticos graves y en el asma lábil, en los que han tenido reagudizaciones severas, en aquellos que no son capaces de percibir una obstrucción grave o en aquellos que lo utilizan como instrumento de autocontrol. Normalmente se aconseja su descripción y aprendizaje a partir de una segunda visita cuando no se aprecia mejoría tras un tratamiento aparentemente correcto. Es necesario enseñar la técnica de forma práctica y no sólo con impresos o verbalmente. Es aconsejable entregar a la familia instrucciones escritas, con indicaciones de cómo cumplimentar el diario, cómo interpretar los valores y cómo actuar según los mismos una vez conocido su mejor valor personal. 6.- Enseñanza en el autocontrol del asma. Ya desde la primera visita se debe proporcionar al paciente y a su familia el plan de tratamiento por escrito. En él se deben incluir las medidas de evitación y la forma de administración de los fármacos, dosis, frecuencia y duración. Este plan debe ser revisado conjuntamente (paciente-familia-médico) en la propia consulta, al tiempo que se comprueba que las instrucciones dadas se han comprendido perfectamente y que el paciente y/o su familia son capaces de utilizar correctamente las técnicas enseñadas. Mediante el autocontrol tanto el niño mayor como la familia tomarán decisiones autónomas basadas en la información y educación progresivas. El programa de autocontrol se basará en el reconocimiento de los síntomas, acciones a seguir y medidas terapéuticas a adoptar. Los planes de acción estarán basados en los síntomas, en las mediciones del FEM, o en ambos, elaborándose según las características individuales del paciente. 7.- Calidad de vida La valoración de la calidad de vida es algo que debe formar parte de cualquier consulta con niños asmáticos. Hay que hacerlo en la primera visita (momento del diagnóstico) y en las sucesivas, pudiéndose utilizar, con todas sus limitaciones, cualquiera de las escalas de calidad de vida publicadas. Entre las escalas más empleadas se Educadores en Asma 79 Asma y Educación encuentra el Pediatric Asthma Quality-of-life Questionnaire (PAQLQ)27, con una adaptación en lengua castellana28, y el Childhood Asthma Questionnaire (CAQ)29. Es conveniente acordar objetivos relacionados con la calidad de vida, como la realización de ejercicio físico, actividades lúdicas u otros. En el contenido ha de incluirse la identificación de posibles problemas emocionales, de conducta o psicológicos, además de investigar trastornos de ansiedad y/o temores basados en falsas creencias. En relación a la calidad de vida conviene estimular la práctica de ejercicio físico, deporte y recomendar hábitos de vida positivos en relación al asma sobre todo en la adolescencia.30-33 80 Todos los conocimientos que impartamos deben ir acompañados de material didáctico, claro y sencillo, que reforzarán el aprendizaje del paciente y sus padres y/o tutores. Por esta razón es básico disponer en nuestra consulta de unos recursos didácticos mínimos. Es de interés para los equipos de educadores el crear sus propios instrumentos pedagógicos o adaptar aquellos que ya existen (guías del asma , con el manejo del asma en todos sus aspectos, control ambiental y tratamiento; pósters y hojas informativas; artículos de revistas; casetes, vídeos e informática; instrumentos pedagógicos, como el plan de acción, láminas anatómicas, auto-diario de signos y síntomas, cámaras espaciadoras, medidor del PEF y gráficas; documentos, cuestionario de evaluación del asmático, informe para el médico de referencia; programas educativos; recursos comunitarios). BIBLIOGRAFÍA 1.- Shah S, Peat JK, Mazurski EJ, Wang H, Sindhusake D, Bruce C, Henry RL, Gibson PG. Effect of peer led programme for asthma education in adolescens: cluster randomised controlled trial. BMJ 2001;322:583-5. 2.-Wooler E. The role of the nurse in paediatric asthma management. Paediatr Respir Rev 2001;2:76-81. 3.- Madge P, McColl J, Paton J. Impact of a nurse-led home management training programme in children admitted to hospital with acute asthma: a randomized controlled study. Thorax 1997;52:223-8. 4.- Wesseldine LJ, McCarthy P, Silverman M. Structured discharge procedure for children admitted to hospital with acute asthma: a randomised controlled trial of nursing practique. Arch Dis Child 1999;80:110-114. 5.-Barbanel D, Eldridge S, Griffiths C. Can a self-management programme delivered by a community pharmacist improve asthma control? A randomised trial. Thorax 2003;58:851-4. 6.- González-Martin G, Joo I, Sánchez I. Evaluation of the impact of a pharmaceutical care program in children with asthma. Patient Education and Counseling 2003;49:13-18. 7.-Henry RL, Hazell J, Halliday JA. Two hour seminar improves knowledge about childhood asthma in school staff. J Paediatr Child Health 1994;30:403-5. 8.-Hazell J, Henry RL, Francis JL, Halliday JA. Teacher initiated improvement of asthma policy in schools. J Paediatr Child Health 1995;31:519-22. 9.-Henry RL, Gibson PG, Vimpani GV, Francis JL, Hazell J. Randomized controlled trial of a teacher-led asthma education program. Pediatr Pulmonol 2004;38:434-42. 10.- Sapien RE, Fullerton-Gleason L, Allen N. Teaching school teachers to recognize respiratory distress in asthmatic children. J Asthma 2004;41:739-43. 11.- Díaz Vazquez C. ¿Cómo hago mi propio plan educativo? El triángulo niño-padres-educador entra en juego. En: Monografía Asma y Educación 3ª Edición. Ed:J.Korta Murua, Grupo de Asma y Educación (SENP). Donostia-San Sebastián (ISBN:84-689-6693-2) 2006: 145-61. 12.- Canadian Pediatric Asthma Consensus Guidelines, 2003 (updated to December 2004). Becker A, Bérubé D, Chad Z, Dolovich M, Ducharme F, D’Urzo T, et al. CMAJ 2005 173: S12-S55. Disponible en: http://www.cmaj.ca/cgi/reprint/173/6_suppl/S51 13. Global Initiative for Asthma (GINA). Global Strategy for Asthma Management and Prevention. Disponible en: http://www.ginasthma.com/ 14.- Gibson PG, Boulet LP. Role of Asthma Education In: Evidence-Based Asthma Management. Fitzgerald, Ernst, Boulet O’Brien. B.C.Decker Inc 2001 p.275-90. 15.- Domínguez B, Lora A, Fernández C, Praena M, Montón JL. Educación sanitaria y asma. En: Cano A, Díaz CA, Montón JL (Eds). Asma en el niño y adolescente 2ª Ed. Ergon 2004, p.159-84 16.- Román Piñana JM, Korta Murua J, Martínez Gómez M. Educación y autocuidados en el asma. En: Tratado de Neumología Infantil. Cobos N, Pérez-Yarza EG. Eds. Ergon. Madrid 2009. 747-74. 17.- Agence Nationale d’Accréditation d’Évaluation en Santé (ANAES). Éducation thérapeutique de l’enfant asthmatique.Recommendations pour la pratique clinique. Juin 2002. Disponible en: http://www.has-sante.fr/portail/upload/docs/application/pdf/asthme_pediatrie_epp_ref.pdf 18.- Partidge MR., Hill SR. Enhancing care for people with asthma: the role of communication, education, training and self management. Eur Respir J 2000; 16: 333-48. 19.- Díaz Vázquez C. ¿Cómo hago mi propio plan educativo? El triángulo niño-padres-educador entra en juego. En: Korta Murua J. Grupo de Asma y Educación (SENP), editores. Monografía Asma y Educación. Donosita-San Sebastián 2006: p. 145-61. 20- Gotzsche PC, Johansen HK, Schmidt LM, Burr ML. House dust mite control measures for asthma. The Cochrane Database of Systematic Reviews 2004, Issue 4. Art No: CD001187. pub2. DOI: 10.1002/14651858. CD001187. pub2. http://www.update-software.com/abstracts/AB001187.htm. 21- Kilburn S, Lasserson TJ, McKean M. Pet allergen control measures for allergic asthma children and adults. The Cochrane Database of Systematic Reviews 2001, Issue 1. Art No: CD002989. DOI: 10.1002/14651858. CD002989. http://www.updatesoftware.com/abstracts/AB002989.htm. Educadores en Asma 81 Asma y Educación 82 volver al índice 22- Pérez-Yarza EG, Cobos N, De la Cruz JJ en representación del Grupo de Trabajo de Asma de la Sociedad Española de Neumología Pediátrica. La variabilidad del flujo espiratorio máximo no clasifica el asma por niveles de gravedad. Arch Bronconeumol 2007; 43; 535-41. 23- Cobos N. Flujo espiratorio máximo: del mito a la realidad. An Esp Pediatr 1996; S77: 46-9. 24- Oliva Hernández C, Suárez López de Vergara RG, Callejón Callejón A. Flujo espiratorio máximo. En: V Curso de Función Pulmonar en el Niño (Principios y Aplicaciones). Madrid: Ergon; 2005, p.23-34. 25.- Gibson PG, Powell H. Written action plans for asthma: an evidence-based review of the key components. Thorax 2004; 59: 94-9. 26- Bhogal S, Zemek R, Ducharne FM. Planes de acción escritos para el asma en niños (Revisión Cochrane traducida). En: La Biblioteca Cochrane Plus, 2006, Número 4. Oxford: Update Software Ltd. Disponible en: http://www.update-software.com. (Traducida de The Cochrane Library, 2006 Issue 4. Chicester, UK: John Wiley & Sons, Ltd. 27- Juniper EF, Guyatt GH, Feeny DH, Ferrie PJ, Griffith LE, Towsend M. Measuring quality of life in children with asthma. Qual Life Res 1996; 5: 35-44. 28- Teuler I, Toro E. Calidad de vida entre los pacientes asmáticos pediátricos. Allergol Immunopathol 2000; 28: 168-75. 29- French DJ, Christie MJ, Sowden AJ. The reproductibility of the childhood asthma questionnaires: measures of quality of life for children with asthma aged 4-16 years. Qual Life Res 1994; 3: 215-24. 30- Juniper EF, Guyatt GH, Feeny DH, Ferrie PJ, Griffith LE, Towsend M.. Measuring quality of life in children with asthma. Qual Life Res 1996;5:35-46. 31.- Teuler I, Toro E. Calidad de vida entre los pacientes asmáticos pediátrico. Allergol Immunopathol 200; 28: 168-75. 32.- Alonso A y Grupo Investigadores VALAIR. Estudio de utilización y validación clínica de la versión española del cuestionario de calidad de vida para niños con asma (PAQLQ) y el diario de los cuidadores del niño asmático (DCA). Estudio VALAIR. Allergol et Immunopathol 2000; 28: 163-83. 33.- French DJ, Christie MJ, Sowden AJ. The reproductibility of the childhood asthma questionnaires: measures of quality of life for children with asthma aged 4-16 years. Qual Life Res 1994; 3: 215-24. Material Didáctico para la Educación en Asma: Maletín educativo. Como explicar los conocimientos sobre asma. Santiago Rueda Esteban. Margarita López Seyller Unidad de Neumología Infantil. Hospital Universitario Clínico San Carlos. Madrid uando se hace el diagnóstico inicial de asma, el paciente recibe generalmente una forma de instrucción por el médico sobre la naturaleza del asma y su plan de tratamiento (manejo de síntomas, control ambiental y plan terapéutico). En el caso de niños pequeños la información es dirigida a los padres. Esta instrucción inicial (educación primaria) suplementada por una instrucción sucesiva en las siguientes consultas o cuando surge un problema específico (educación secundaria) es suficiente para un número de pacientes cuyo asma es relativamente leve y fácil de controlar y/o son suficientemente capaces y motivados para tomar la responsabilidad de la gestión de su enfermedad. Para muchos otros pacientes con asma moderada o severa o para los que tienen una dificultad para su automanejo, la educación deberá ser cuidadosamente estructurada. La simple información, aunque enriquece, significativamente el nivel de saber de los enfermos, responde sólo parcialmente al conjunto de expectativas y necesidades de los pacientes, pudiendo incrementar los conocimientos pero no aportando cambios requeridos en la conducta para manejar los problemas crónicos. La enseñanza no es suficiente para facilitar la adopción de comportamientos en el asmático. La información forma parte de intervenciones educativas y constituye una dimensión esencial en la secuencia educativa, pero se refiere a los conocimientos sobre la enfermedad, los factores desencadenantes, los tratamientos y C Asma y Educación las técnicas (inhalación, medida del FEM, etc) y es una mera transmisión de conocimientos. Ciertos pacientes tienen un nivel de conocimientos muy elevado sobre el asma pero presentan frecuentemente comportamientos inadecuados durante la aparición de una crisis. Adquirir conocimientos es indispensable pero insuficiente. La educación tiene por finalidad obtener un comportamiento del niño y su familia frente a situaciones cotidianas, aplicando una secuencia sistemática y estableciendo una relación interpersonal. Los profesionales facilitan así la adquisición de conocimientos, actitudes y habilidades al paciente asmático en la perspectiva de adopción voluntaria de comportamientos favorables a la salud. Integra la fase de adquisición de conocimientos, incorpora la comprensión del origen de las dificultades del enfermo (mala adhesión al tratamiento, desconocimiento de su enfermedad, débil apoyo social o familiar, modo de vida, etc) y plantea un diagnóstico educativo. La participación mutua de los profesionales y de los pacientes en el proceso terapéutico y educativo conducirá a un enriquecimiento en conocimientos y un aprendizaje de vivir con la enfermedad, conduciendo a la autonomía del paciente. En muchos casos la educación conduce a la motivación del paciente y de su familia a adoptar nuevos patrones de conducta1. 84 La consecución de objetivos educacionales se ha mostrado posible a través de diferentes estrategias metodológicas2. Una vez realizado el diagnóstico educativo se plantea la elección del método más adecuado para llevar a cabo la intervención educativa. La elección de métodos educativos será en función del objetivo de aprendizaje a obtener (objetivos cognoscitivos, afectivos o psicomotores) y de las características del estadio del desarrollo cognoscitivo y personal de los individuos. Los métodos han de ser centrados sobre las personas, dejando desarrollar iniciativas, favoreciendo la motivación a aprender e induciendo a la participación activa del que aprende a fin de conseguir objetivos cognoscitivos, afectivos y psicomotores del más alto nivel y de forma duradera. Cada persona tiene su estilo de aprendizaje y percibe diferentes estímulos con más o menos intensidad. Los programas educativos basados exclusivamente en la información consiguen aumentar los conocimientos pero no mejoran los resultados en términos de salud (no consiguen reducir la tasa de hospitalizaciones ni de consultas)3 Sin embargo , los programas de automanejo que incorporan los cuatro componentes que señala Gibson (información, autocontrol, revisiones periódicas y un plan de acción escrito) han demostrado su eficacia, tanto en adultos como en niños, para que el paciente sea capaz de manejar su asma.4-6 1- Educación individual y educación en grupo La educación debe ser progresiva, secuencial, organizada y estructurada en un programa con posibilidad de refuerzos periódicos, bien en la consulta programada bien en otros momentos porque cualquier ocasión puede ser aprovechada para ejercer alguna acción educativa (ventana de la oportunidad).7 Aunque no se ha demostrado cuál es más efectivo, teniendo en cuenta la variabilidad intersujeto del asma, consideramos que lo más apropiado es que sea individual, personalizada, centrada en el paciente pero complementada con intervenciones grupales4,8. Ha de iniciarse en el momento del diagnóstico (1ª consulta), en la que se enseñarán los conocimientos básicos (lo básico y relevante para su asma), y se continuará en las sucesivas visitas completando, progresivamente, la información, la enseñanza y el aprendizaje hasta conseguir un mayor compromiso y el automanejo. En todas las visitas hay que repasar lo aprendido en la anterior, recordando constantemente lo más importante, y con refuerzos positivos (felicitar por lo conseguido) evitando en todo momento culpabilizar por las omisiones o las acciones incorrectas. Cualquier contacto con el niño y su familia, fuera de las visitas programadas, puede ser aprovechado para reforzar algunos mensajes educativos.9-12 Ha de adecuarse a las características del estadio del desarrollo cognitivo del niño y de su familia y ser participativa (conocer y respetar los puntos de vista del niño y su familia) favoreciendo la motivación a aprender e induciendo a la participación activa con el fin de que vaya asumiendo el control autónomo de la enfermedad.13 85 Debe adaptarse a la edad del paciente. Hasta los 3 años se dirigirá a la familia, a partir de esta edad será compartida familia-niño y a partir de los 8-9 años, y siempre en la adolescencia, hay que integrar al niño como persona independiente y autónoma en el proceso de acuerdos y toma de decisiones, fomentando y reforzando sus capacidades para que se sienta verdaderamente responsable de su cuidado.10,14 El proceso educativo tiene que ir transformando la idea del “cumplimiento de lo prescrito” hacia la idea de “concordancia”, es decir, hacia el hecho de la corresponsabilidad del paciente y su familia en el manejo del asma, para que puedan tomar decisiones autónomas. Ello implica, a veces, aceptar, al menos temporalmente, objetivos menores, terapias alejadas de lo óptimo con la idea de no perder la relación y la confianza del niño y su familia.15,16 La confianza es un elemento fundamental que se consigue a través de la entrevista motivacional desarrollando una comunicación adecuada centrada en el paciente. De forma esquemática se señala las características de la educación personalizada en la Tabla-117 Educadores en Asma Asma y Educación Tabla 1.-Metodología de la educación personalizada17 86 Característica Comentario Un ejemplo de lo que NO se debe hacer Un ejemplo de lo que SÍ se debe hacer Individualizada La educación depende de las características de la enfermedad de cada niño Entregar una guía sobre todo lo que siempre quiso saber sobre el asma Trabajar sobre conceptos de asma con relación al asma del niño Adaptada La capacidad intelectual de la familia, y la edad del niño determinan la información a aportar Explicar a un niño de 5 años el concepto de la inflamación en el asma Mostrar a un niño de 10 años alérgico a gramíneas, un herbario con ballico y heno para que los reconozca Coherente Mensajes adecuados al estado actual de la ciencia Decir que los antiinflamatorios curarán el asma Indicar fundas antiácaros en almohadas y colchón en niño con asma por ácaros Realista Emitir mensajes adecuados a la realidad de cada niño Establecer que su asma curará en la adolescencia Clara Se suministraran mensajes en lenguaje asequible a la familia: lenguaje claro, sencillo y concreto Utilizar de forma sistemática lenguaje científico Plantear pronósticos con reservas y en base a la severidad y respuesta a las medidas educativas y terapéuticas Usar apoyos visuales, combinar ambos lenguajes (“el bronquio se pone rojo, es decir se inflama”) Gradual–progresiva y secuencial La información debe ser escalonada y graduada según las necesidades del niño Enseñar todo en una o dos sesiones. La impaciencia es el principal enemigo del educador Establecer un plan individual de abordaje de contenidos educativos Estructurada pero Flexible Los plazos previstos no siempre se cumplen Si hemos decidido que a las 4 sesiones deben tener un Plan escrito, pues en la 4ª se hace Saber cuando La educación en grupo se considera como un refuerzo a lo anterior y se ha considerado como muy útil.18 En la actividad grupal se realiza educación a pacientes en grupos, y en el caso de niños pequeños a sus cuidadores. Su principal aportación es la de incluir aspectos como la socialización del padecimiento, el intercambio de experiencias, la ayuda del grupo y el estímulo para modificar actitudes o conductas 19 . Es un método a introducir cuando ya se han impartido y asimilado un mínimo de conocimientos básicos. Por tanto, es un método educativo complementario que no debe sustituir a la educación individual. En la literatura médica se encuentran se encuentran trabajos que comparan los resultados conseguidos con educación individual y con actividades grupales y no hay evidencias de que la educación individual presente ventajas claras sobre la grupal ni viceversa.20 En cambio cuando se compara la realización de actividad grupal frente a no hacer nada en pacientes asmáticos, se evidencia menor número de visitas a urgencias y menor número de días con limitación en sus actividades.21 En nuestro medio existen grupos trabajando en esta línea22,23 algunos de los cuales presentan buenos resultados.24,25 2- Entrevista clínica motivacional Los elementos básicos de la entrevista clínica motivacional en el paciente con asma son los siguientes: - Establecer una relación de confianza: trato amable y respetuoso en un ambiente distendido. - Información interactiva y bidireccional de los pacientes al profesional y de éste al niño y su familia. Mejoran el conocimiento y la interrelación y el paciente participa en la planificación de objetivos y en la toma de decisiones. - Investigar y conocer experiencias previas en la familia y amigos (el abuelo empezó con inhaladores y ahora necesita oxígeno), expectativas acerca del pronóstico (todos se curan en la adolescencia…) y temores respecto al tratamiento (los inhaladores crean hábito, se quedará pequeño si toma corticoides). - Utilizar un lenguaje sencillo apoyado en materiales gráficos que faciliten la comprensión. - Acordar-concordar los objetivos y actividades a realizar para alcanzar el nivel de autocontrol que pudan o quieran asumir. - Concretar especificando por escrito “lo que hay que hacer, cuándo y cómo hacerlo” - Mostrar confianza en que el paciente aplicará correctamente las recomendaciones (decir “cuando hagas…”) - Motivar señalando los beneficios para la salud (“el inicio de la medicación ante los primeros síntomas puede evitar una crisis de asma grave”), ofreciendo ayuda y con refuerzos positivos. Educadores en Asma 87 Asma y Educación 88 - Facilitar el recuerdo: + Facilitar elementos recordatorios: pegatinas en la nevera, envase del fármaco en la mesa. + Sugerir mantener rutinas: lavar los dientes tras la toma del corticoide; broncodilatador en la cartera del colegio. + Entregar folletos explicativos que recuerden cómo realizar las técnicas si lo han olividado. - Demostrar el manejo de la técnica. - Ensayar la actuación correcta ante una situación concreta: “¿Qué harías si comienzas con dificultad para respirar?” - Pedir alternativas para solucionar el problema: “¿Qué crees que podemos hacer para que no olvides la medicación y no tengas pitos?” - Reforzar positivamente: felicitar por los objetivos conseguidos animando a continuarlos (“Me alegro de que hayas utilizado muy bien la medicación para el alivio de los síntomas”) - Repetir, repetir, repetir: + En todos los contactos con el paciente y de diferentes formas: oral, escrito y visual. + Decir al paciente que repita con sus palabras las instrucciones dadas y repetir puntos clave al final de cada sesión educativa y ofrecer un resumen escrito. Esto nos permite comprobar que ha comprendido los conceptos y el tratamiento. 3- La comunicación médico-paciente: Para conseguir una alianza o asociación entre el médico y el paciente y su familia ha de establecerse una adecuada comunicación entre ellos. En la actualidad se dispone de sofisticadas tecnologías que pueden ser utilizadas para el diagnóstico y tratamiento del asma, pero la comunicación interpersonal es la primera y principal herramienta para intercambiar información entre el médico y el enfermo.26 RECURSOS: MATERIAL DIDÁCTICO PARA LA EDUCACIÓN EN ASMA El conocimiento de conceptos fundamentales sobre la enfermedad asmática es un elemento básico del proceso de enseñanza que va a permitir tanto al paciente como a sus familiares, establecer un mejor control de la enfermedad y conseguir una mejor calidad de vida. En este sentido existen parcelas de conocimiento imprescindibles para que el asmático y su entorno comprendan de forma racional el diagnóstico de la enfermedad, la necesidad de exploraciones complementarias y las actuaciones terapeúticas. El proceso educativo recae fundamentalmente sobre los profesionales sanitarios implicados en el cuidado del niño con asma, para lo que necesitan una formación adecuada en su manejo y en técnicas de educación y comunicación. El binomio Pediatra-Enfermera de Pediatría deberá estar especialmente motivado al respecto, habiendo recibido formación específica, para lo que deben disponer del tiempo y recursos materiales necesarios. Recurso materiales: Son herramientas que permiten al asmático representarse visualmente los elementos señalados, facilitando así su aprendizaje. En cada una de las etapas de la secuencia educativa son necesarias diversas herramientas: instrumentos que faciliten el diagnóstico educativo, tablas que agrupen los objetivos, instrumentos de educación con el paciente y cuestionarios de evaluación. En la Tabla-2 se recoge una relación de recursos materiales necesarios para la educación del niño con asma y que facilitan la adquisición de conocimientos y mejoran las habilidades de los pacientes10,27. Tabla-2. Recursos materiales necesarios para la educación del niños con asma. Recursos materiales necesarios para la educación del niño con asma 1- Material educativo + Material para ensayos: enseñanza-aprendizaje de la técnica - Placebos de medicación - Diferentes dispositivos de inhalación: turbuhaler, accuhaler, novolizer, autohaler, MDI, Jet. - Cámaras espaciadoras: aerochamber, babyhaler, prochamber, optichamber, nebuchamber, volumatic, nebuhaler, - Medidores de FEM homologados: pueden ayudar a reconocer un empeoramiento en pacientes con mala percepción de síntomas e incluso puede servir para aprender a valorar la mejoría de una crisis de asma. + Apoyos gráficos, visuales: - Modelo bidimensional o tridimensional del bronquios - Folletos con dibujos explicativos - Vídeos, CDs. 2- Documentación para el niño y su familia: - Guía informativa en forma de hoja impresa, folleto, cuento, libro, vídeo, CD - Instrucciones para el manejo de la medicación inhalada. - Recomendaciones para la evitación de desencadenantes y control medioambiental - Plan de acción escrito. Tarjeta de autocontrol (semáforo) y/o plan de actuación ante las crisis. - Instrucciones para el manejo del medidor del FEM. Hoja de registro de mediciones de FEM: sirve como guía para acompañar al paciente en sus decisiones de tratamiento. - Hoja de registro de síntomas: sirve como guía para acompañar al paciente en sus decisiones de tratamiento. - Normas de actuación en el broncoespasmo inducido por el ejercicio 3- Documentación para el médico y enfermera: - Registro de visitas y actividades educativas (en papel o soporte informático) - Escalas de calidad de vida. Educadores en Asma 89 Asma y Educación Los instrumentos pedagógicos permiten al asmático representarse visualmente los elementos enseñados, facilitando así su proceso de aprendizaje (Tabla-3). Deben atraer la atención del niño asmático (ilustraciones coloreadas, fotografías, postres, etc), facilitar la representación mental abstracta (ilustraciones esquematizadas de los bronquios, del proceso inflamatorio, de la acción de los medicamentos, gráficos con el funcionamiento del medidor del PEF, dibujos ilustrando la acción de los alergenos, etc) y permitir la retroacción para que el paciente valide sus aprendizajes (fichas a rellenar, demostraciones para practicar técnicas requeridas, etc) Tabla-3. Recursos e instrumentos pedagógicos Lenguaje: será claro y sencillo Motivar: ofrecer apoyos para vencer dificultades y aplicar refuerzos positivos Técnicas de comunicación e intervención social: en algunos casos será preciso recurrir a intervenciones especiales para lo que será necesaria formación específica Información escrita: se entregará a todos los niños y sus familias un plan de acción escrito 90 Información cinestética: utilizando instrumentos que de forma mecánica o electrónica ayudan a comprobar la corrección o no de una técnica inhalatoria (medidores de flujo inspiratorio: inspirómetro, silbatos, etc). Materiales gráficos: serán imprescindibles teniendo en cuenta que el 80% de lo que se recuerda se ha visto. Educación en grupos: impartida por sanitarios o grupos de autoayuda. Instrumentos pedagógicos: - Elementos gráficos (cuentos, folletos, vídeos, CDs, Internet, modelo tridimensional de los bronquios) que faciliten la comprensión de los conceptos anatómicos, de inflamación, broncoconstricción, reversibilidad, etc. - Modelos para ensayos y aprendizajes de técnicas: inhaladores, cámaras, medidor de FEM - Esquemas/dibujos de los factores desencadenantes y los consejos de evitación. - Póster identificativo de inhaladores y cámaras - Pizarra magnética para identificar los diversos inhaladores y su función - Escalas de calidad de vida BIBLIOGRAFÍA 1- Barlett EE. Educational self-help approaches in childhood asthma. J Allergy Clin Immunol 1983; 72: 545-53. 2.- Green LW, Frankish J. Theories and principles of health education applied to asthma. Chest 1994; 106: 219-29. 3.- Gibson P.G., Powell H., Coughlan J. Wilson AJ, Hensley MJ, Abramson M et al. Limited (information only) patient education programs for adults with asthma. Cochrane Database Syst Rev 2002; (2): CD001005. Review. 4.- Gibson PG, Powel H, Coughlan J, Wilson AJ, Abramson M, Haywood P et al. Self-management education and regular practitioner review for adults with asthma. Cochrane Database Syst Rev 2003; (1): CD001117. Review. 5.- Gibson PG, Powell H. Written action plans for asthma: an evidence-based review of the key components. Thorax 2004; 59: 94-9. 6.- Gibson PG, Ram FSF, Powell H. Asthma Education. Respir Rev 2003; 97: 1036-44. 7.- Osman LM, Calder C. Implementing asthma education programmes in paediatric respiratory care:setting, timing, people and evaluation. Paed Respir Rev 2004; 5: 140-6. 8- Shah S, Peat JK, Mazurski EJ, Wang H, Sindhusake D, Bruce C et al. Effect of peer led programme for asthma education in adolescens: cluster randomized controlled trial. BMJ 2001; 322: 583-5. 9.- Gibson PG, Boulet LP. Role of Asthma Education In: Evidence-Based Asthma Management .Fitzgerald, Ernst, Boulet O’Brien. B.C.Decker Inc 2001 p.275-90. 10.- Domínguez B, Lora A, Fernández C, Praena M, Montón JL. Educación sanitaria y asma. En: Cano A, Díaz CA, Montón JL (Eds). Asma en el niño y adolescente 2ª Ed. Ergon 2004, p.159-84. 11.- Partidge MR., Hill SR. Enhancing care for people with asthma: the role of communication, education, training and self management. Eur Respir J 2000; 16: 333-48. 12.- Sommaruga M, Spanevello A, Migliori GGB, Neri M, Callegari S, Majani G. The effects of a cognitive behavioural intervention in asthmatic patients. Monaldi Arch Chest Dis 1995; 50: 398-402. 13.- Skinner BF. “Operant Behavior” in Operant Behavior: Areas of Research and Application. Ed. W,Honig, New York, Appleton-Century- Crofts. 1968. 14.- Falvo D, Tippy P. Communicating information to patients: patient satisfaction and adherence as associated with resident skill. J Fam Prac 1988; 26: 643-7. 15.- Royal Pharmaceutical Society of Great Britain. From compliance to concordance: towards shared goals in medicine taking. London. 1997. Disponible en: http://www.rpsgb.org/informationresources/library/fpii/specific.html#concordance (accedido 23/3/07) 16.-Sanz EJ. Concordance and children’s use of medicines. BMJ 2003; 327: 858-60 17.- Díaz Vázquez C. ¿Cómo hago mi propio plan educativo? El triángulo niño-padres-educador entra en juego. En: Korta Murua J. Grupo de Asma y Educación (SENP), editores. Monografía Asma y Educación. Donosita-San Sebastián 2006: p. 145-61. Educadores en Asma 91 Asma y Educación 92 volver al índice 18.- Praena Crespo M. Educación grupal en asma. En: Cano A, Díaz CA, Montón JL. (Eds.) Asma en el niño y adolescente 2ª Ed.Madrid: Ergon 2004:185-9 19.- Romero García, M; Segovia Ferrera, C; Sierra Caro, I; Praena Crespo, M. Educación grupal de pacientes asmáticos. Valoración de las actitudes y conocimientos sobre la enfermedad. Disponible en: http://www.respirar.org/educacion/experiencia_intervencion_gru pal.htm 20.- Aiolfi S, Confalomieri M, Scartabellati A, et al. International guidelines and educational experiences in an outpatient clinic for asthma. Monaldi Arch Chest Dis 1995; 50: 477–81. 21.- Bolton MB, Tilley BC, Kuder J, et al. The cost and effectiveness of an education program for adults who have asthma. J Gen Intern Med 1991; 6: 401–7. 22.-Martín P, León A, Benítez E. Comparación de dos modelos de educación para pacientes asmáticos. Med Clin (Barc)2001; 116: 408-12 23.-Calvo C, Albañil R, Sánchez M. Educación grupal para niños asmáticos: Nuestra experiencia. An Esp Pediatr 1998; 49: 353-8. 24.-Martos A. Evaluación del Programa de Educación para Niños Asmáticos en el Centro de Salud Candelaria [Tesis doctoral]. Sevilla. Universidad de Sevilla; 2.003. 25.-Praena M, Segovia C. Asma Bronquial en la infancia (Video). Sevilla (MO): Universidad de Sevilla; 1998 26.- Street RL. Information-giving in medical consultations: the influence of patients communicative styles and personal characteristics. Soc Sci Med 1991; 32: 541-8. Terapia Inhalada Margarita López-Seyller DUE. Unidad de Neumología Infantil. Hospital Universitario Clínico San Carlos. Madrid L Ángel López-Silvarrey Varela Pediatra de A.P. Centro de Salud El Castrillón. A Coruña a vía inhalatoria es la preferible y la más utilizada para la administración de fármacos en neumología, especialmente en el área de los broncodilatadores (beta-2 agonistas: salbutalmol, terbutalina, salmeterol y formoterol) y de los antiinflamatorios (corticoides y cromonas). Los aspectos que le reportan notables beneficios frente a otras medidas terapéuticas son: - Permite una mejor distribución del fármaco dentro de las vías aéreas. - El fármaco actúa directamente sobre el lugar deseado. - La actuación del medicamento es más rápida. - Al conseguir una distribución y penetración del medicamento más eficaz, las dosis que se deben utilizar del mismo son inferiores. - Presenta menores efectos secundarios que los reportados por otras formas de medicación y, en particular, la vía parenteral. - Comodidad, en general, en el transporte y utilización de los aerosoles. Un sistema de inhalación que se aproxime al ideal para la administración de terapia inhalada debe contemplar las siguientes características: - Fácil de usar, pequeño y que ayude al paciente a entender que lo utiliza correctamente cada vez que lo emplea. Asma y Educación - Capaz de suministrar dosis múltiples, con dosis exactas y reproducibles, que no permita acumulación de gérmenes, y no deje restos de medicación. El sistema de inhalación deberá permitir el cálculo de las dosis que restan en el cartucho. - Que exija mínima coordinación entre la inspiración y la liberación del fármaco, con escaso esfuerzo y por tanto eficaz para pequeños flujos aéreos - Que consiga un depósito óptimo en el pulmón con bajo depósito orofaríngeo y gastroduodenal para evitar efectos secundarios locales y/o sistémicos. - Que tenga partículas de tamaño adecuado, con más del 50% de ellas con tamaño entre 1 y 5 micras. - Que sea ecológico, libre de Clorofluorocarbonados para no lesionar la capa de ozono - Que no tenga un coste económico elevado ASPECTOS A CONSIDERAR EN LA PRESCRIPCIÓN DE UN INHALADOR Obtener una buena razón terapeútica o ratio terapeútica1: 94 La ratio terapeútica es el cociente que se obtiene al relacionar el efecto clínico y el efecto sistémico. El efecto clínico se debe al depósito del medicamento en las vías aéreas intrapulmonares. El efecto sistémico depende del medicamento depositado en la vía aérea y el que se ha pasado a la vía digestiva desde donde se absorbe. Por ello nos interesa conseguir un gran depósito en las vías respiratorias y poco depósito en la región orofaríngea. Conseguir un buen depósito del fármaco en las vías intrapulmonares: Los factores que influyen en el depósito de los fármacos son: Tamaño, forma y densidad de las partículas2. Los aerosoles forman partículas de distintos tamaños, clasificándose en función del diámetro de masa media aerodinámico (DMMA). Las partículas con un DMMA superior a 5 micras se depositarán en la orofaringe y vías aéreas superiores y las de 1-5 micras en la región alveolar y pequeñas vías. Las partículas menores de 1 micra de diámetro se expulsan con la espiración. El tamaño de las partículas influye también en la manera de depositarse las partículas: impactación por inercia (propio de las partículas mayores de 5 micras; se produce en las vías aéreas superiores y está favorecida por flujos elevados, mayores de 100 l/min), sedimentación por gravedad (propio de las partículas de 2-5 micras; se produce en los bronquios distales y de pequeño tamaño y se potencia con flujos inspiratorios bajos, menores de 30 l/min), difusión browniana (característica de partículas menores de 1 micra, exhaladas con la espiración y sin implicación terapeútica). Calibre y anatomía de la vía aérea. Según el tamaño de la garganta y la vía aérea del paciente el paso de la medicación va a ser diferente. Hay diferencias incluso entre un preescolar y un niño mayor3. En los lactantes la respiración a través de la nariz se comporta como un filtro de partículas grandes. En los pacientes con asma grave el calibre basal de la vía aérea altera profundamente el perfil de absorción temprana. Factores funcionales: • Velocidad de emisión de las partículas: a mayor velocidad, mayor impacto en las vías aéreas superiores. • Patrón ventilatorio, volumen de aire inhalado: cuanto más profunda y homogénea sea la inspiración mayor será la penetración de las partículas. En el niño pequeño el llanto o hablar mientras inhala disminuye el rendimiento. • Flujo inspiratorio: el flujo ideal es entre 30-60 l/min. Un flujo inspiratorio lento (20-40 l/min) mejora el depósito pulmonar cuando se inhala con un MDI porque el flujo laminar que se genera, facilita la entrada del medicamento a las vías más distales. 95 • Apnea postinspiración: debe ser de unos 10 segundos. Es necesaria para una correcta sedimentación de las partículas en las vías aéreas. • Técnica de inhalación: La biodisponibilidad de medicamento en los pulmones es mayor realizando la técnica inhalatoria en las condiciones siguientes4: - Exhalando suavemente antes de la inhalación hasta el volumen residual, mejor que hasta la capacidad residual funcional. - Inhalación lenta (10 l/min) en comparación con inhalación rápida (50 l/min). - Contener la respiración 10 segundos tras la inhalación. Además de estos factores es fundamental tener en cuenta que no existe el inhalador y/o cámara ideal por lo que debe recomendarse el dispositivo de inhalación que mejor se adapte a las necesidades individuales del paciente. En este sentido, debemos contar con las preferencias del paciente ya que si un paciente no está cómodo o rechaza un dispositivo nuevo que le ofrecemos seguramente no tomará la medicación. SISTEMAS DE INHALACIÓN Se entiende por aerosol una suspensión de pequeñas partículas líquidas o sólidas en un gas. Los inhaladores son los dispositivos utilizados para generar aerosoles de partículas sólidas y los nebulizadores de partículas líquidas. Educadores en Asma Asma y Educación Disponemos de 4 cuatro sistemas diferentes de inhalación (Tabla-1): 1- Inhaladores - Inhaladores presurizados de dosis medida (pMDI) y autohaler (pMDI activado por la inhalación) - Inhaladores presurizados de dosis medida (pMDI) con cámara espaciadora con o sin mascarilla - Inhaladores de polvo seco o “dry powder inhalers” (DPI) 2- Nebulizadores Tabla-1. Dispositivos para el suministro de terapia inhalada Inhalador presurizado de dosis medida (pMDI) - Inhalador en cartucho presurizado sólo 96 - Inhalador en cartucho presurizado con cámara espaciadora • Con mascarilla • Sin mascarilla - Sistema Jet (Ribujet®) - Inhalador en cartucho presurizado activado por la inspiración: • Sistema autohaler® • Easy Breathe® Inhaladores de polvo seco (DPI) - Sistemas unidosis: aerolizer®, Inhalador frenal®, spinhaler®, handhaler® - Sistemas multidosis: turbuhaler®, accuhaler®, easyhaler®, novolizer® Nebulizadores - Tipo Jet o con chorro de aire - Ultrasónicos INHALADORES Inhaladores presurizados de dosis medida (pMDI) Son inhaladores con dosificación presurizada de un principio activo envasado, que libera una dosis fija de medicamento en cada activación o puff. Están constituidos por tres elementos5: 1- Un cartucho o dispositivo cilíndrico metálico, con capacidad variable según el fabricante, en torno a 10 ml, que contiene el medicamento activo en solución o suspensión en un gas propelente y a una presión de entre 3 y 4 atmósferas. El gas propelente más empleado era el freón (clorofluorocarbonado CFC). Debido a la liberación de radicales de cloro y la destrucción de la capa de ozono que provocan, el acuerdo internacional del protocolo de Montreal estableció la desaparición, antes del año 2005, de los propelentes que deplecionan el ozono atmosférico. Esto ha obligado a la introducción de nuevos propelentes como son los hidrofluoroalcanos. Estos últimos están libres de cloro, su temperatura de salida del MDI es mayor, la velocidad es inferior y en cuanto al sabor y sensación tras su administración su percepción es diferente. 2- La válvula dosificadora, pieza clave de este sistema inhalatorio, que permite liberar en cada pulsación una dosis controlada y reproducible del fármaco micronizado. 3- Envase externo de plástico en el que se encaja el cartucho. La presión ejercida sobre el cartucho acciona la válvula que permite la salida del aerosol a través de un orificio. Figura-1. Diagrama del cartucho presurizado: 1) cartucho presurizado; 2) recámara; 3) cámara de dosificación; 4) orificio de la recámara; 5) asiento de la válvula; 6) tubo bucal. Inmediatamente después de la liberación de la dosis, el diámetro de las partículas es de 30-40 micras y la velocidad de 100 km/h, lo que implica un impacto orofaríngeo importante cuando se aplica directamente en la boca y que tan sólo el 10-20% alcance el territorio pulmonar. La velocidad disminuye debido a la resistencia del aire y por la evaporación de las gotitas del gas propelente. La velocidad de salida disminuye hasta unos 7 m/s después de las primeras milésimas de segundo de iniciado el disparo, por lo que si el cartucho se separa unos 4-5 cm de la boca, se entorpece el Educadores en Asma 97 Asma y Educación depósito faríngeo y se favorece la penetración bronquial. El diámetro de las partículas oscila entre 2,3 y 4,3 micras cuando llegan a las vías aéreas inferiores. Los pMDI son inhaladores cómodos pero difíciles de utilizar correctamente, debido principalmente a la alta velocidad que tienen las partículas del aerosol cuando salen de la boquilla. Este aspecto plantea 4 problemas: - Una incorrecta coordinación de la activación y la inhalación - El stop de la inhalación cuando el frío de las partículas de aerosol alcanza el velo del paladar. - La activación del aerosol dentro de la boca seguida por una inhalación a través de la nariz. - Una inhalación rápida. 98 Más del 50% de los niños cometen alguno de los errores descritos al utilizar terapia inhalada con MDI. Esto conlleva un reducido efecto clínico de las medicaciones prescritas cuando se compara con las cámaras espaciadoras o los inhaladores de polvo seco. Por tanto, todas las prescripciones de un pMDI en el niño deben ser acompañadas por reiteradas y cuidadosas instrucciones del uso correcto del inhalador, seguido por una demostración de los niños de la técnica inhalatoria. Los pMDI no son la mejor elección para niños si se disponen de otros dispositivos alternativos. En niños menores de 6 años no cabe esperar que aprendan un uso eficiente del pMDI convencional. El uso de un MDI activado por la respiración (Autohaler) puede reducir el tiempo de aprendizaje, abolir las dificultades de coordinación y, por tanto, mejorar las dosis en las vías intrapulmonares en pacientes con este problema. A pesar de eso, el efecto frío y el problema de la inhalación nasal no es solucionado. Los aerosoles presurizados contienen múltiples dosis de fármaco y no precisan ser cargados con cada nueva inhalación. El frasco debe ser agitado con energía antes de aplicarlo para asegurar el adecuado llenado de la cámara medidora con una mezcla homogénea del contenido. Debe guardarse a temperatura ambiente: si el aerosol está frío debido a su almacenamiento en un frigorífico, el efecto disminuye porque la presión de vapor de los propelentes llega a ser igualmente baja para producir una dosis adecuada y partículas del fármaco suficientemente pequeñas. Inhaladores presurizados de dosis medida (pMDI) con cámaras espaciadoras Las cámaras espaciadoras simplifican la técnica de inhalación y mejoran la eficiencia de los MDI. Permite al paciente, sin necesidad de maniobra de sincronización alguna entre la salida del fármaco y la inhalación, inspirar la medicación tranquilamente en varias respiraciones. Esto posibilita tomar el medicamento a un flujo bajo que facilita su depósito en las vías respiratorias. Además, evita el efecto del propelente frío en la garganta, que interrumpe la inspiración. La cantidad de fármaco disponible para la inhalación en la cámara depende de diversos factores: - Desaparición pasiva del aerosol: se reduce la velocidad de salida debido a que el gas propelente se evapora, las partículas son de menor tamaño, y se mueven más lentamente al ser inhaladas. Así disminuye el depósito orofaríngeo y los efectos secundarios locales, y aumenta la sedimentación pulmonar. - Edad: a menor edad, menor rendimiento de la técnica (falta de colaboración y anatomía de la vía aérea). El lactante y niño pequeño inhalan a volumen corriente y el niño puede colaborar con una técnica inhalatoria más eficiente. - Material de la cámara6: la vida media de las partículas depende del volumen de la cámara y especialmente del material de la cámara. Las cámaras de plástico ejercen un efecto electrostático sobre el aerosol que atrae las partículas del medicamento, disminuyendo la vida media de las partículas. Con el uso y el lavado con agua jabonosa disminuye dicho efecto. Se puede usar cloruro de benzalconio o un detergente suave, dejándola sumergida en agua tibia unos 10 minutos. No aclarar salvo que el fabricante indique lo contrario. Lo más importante es no usar cepillos, esterelizantes ni sustancias abrasivas. Se deben secar sin frotar, dejar secar libremente. Se recomienda que se laven cada 2-3 semanas en caso de uso diario. Las cámaras metálicas (cámara Nebuchamber®) no tienen carga electrostática y prolongan la vida media de las partículas. - Volumen de la cámara: a mayor volumen, mayor dificultad para niños pequeños. Si va a inhalar a volumen corriente el número de respiraciones a realizar son el volumen de la cámara en cc dividido por el volumen corriente (10 x kg de peso). La impactación de las partículas en las paredes de la cámara es menor en aquellas de mayor volumen. - Longitud de la cámara: la distancia entre la boca del paciente y el inhalador influye en el tamaño de las partículas que se generan. La distancia ideal que genera una distribución óptima de partículas (DMMA entre 1-5 micras) es entre 18-28 cm. - Dispositivo valvular y espacio muerto: la cámara ha de disponer de una válvula unidireccional sensible que se abra con flujos inspiratorios bajos. Siempre es preferible que disponga de válvula inspiratoria y espiratoria. La válvula inspirato- Educadores en Asma 99 Asma y Educación ria permite asegurarnos de que está tomando la medicación porque podemos ver su movimiento y la válvula espiratoria permite que exhale el aire sin volver a reintroducirlo en la cámara, evitando el desplazamiento del medicamento. Cuanto mayor sea el espacio muerto entra la cara del paciente y la cámara, menor será la cantidad de fármaco disponible para inhalar7. - Mascarilla facial en niños pequeños y lactantes2: la mascarilla facial facilita la inhalación en niños que respiran la medicación a través de boca-nariz (lactantes y niños pequeños), pero aportan espacio muerto, por lo que en cuanto el niño sea capaz de inhalar a través de boquilla se eliminará. - El retraso del inicio de la respiración tras la pulsación disminuye la cantidad de fármaco disponible ya que se deposita en las paredes de la cámara. La vida media de las partículas es de 30 segundos en una cámara de metal (Nebuchamber) o de plástico recubierta de polímero antiestático (Aerochamber), y de tan solo 10 segundos en el resto de cámaras plásticas. 100 - Número de disparos: sólo se debe efectuarse una pulsación para cada inhalación y realizar las respiraciones tras cada disparo, espaciando éstos de 30 segundos a un minuto. Varias pulsaciones seguidas en la misma dosis de inhalación no incrementan el depósito pulmonar del fármaco, pudiendo perderse hasta un 30% de la dosis administrada. - Tiempo de apnea: la apnea postinspiratoria mejora el depósito intrapulmonar. Debe ser de unos 10 segundos de duración. La cámara espaciadora recibe la dosis de aerosol generada por el disparo del cartucho, y las moléculas, enlentecidas en su velocidad de salida, son más fácilmente incorporadas al flujo inspiratorio del paciente. De esta forma se consigue favorecer la evaporación del propelente, disminuir la masa media aerodinámica de las partículas generadas, reducir la impactación orofaríngea y aumentar el depósito bronquial del fármaco. Además, las partículas de mayor tamaño sedimentan por gravedad en el suelo de la cámara, evitando su depósito bucal y su absorción por la mucosa digestiva. Las cámaras espaciadoras constan de un espacio cerrado, de forma y tamaño variables y de una válvula unidireccional, que permite el paso de aire a través de ella hacia la vía aérea del niño. La válvula se cierra al exhalar el aire, con lo que se impide que el niño espire en ella. Tienen diferentes características que se deben conocer (Tabla-2): - Tamaño grande: se pueden emplear en niños a partir de 5-6 años que son capaces de colaborar de forma adecuada e inhalar a partir de una boquilla, aunque algunas de ellas llevan acopladas una mascarilla facial que facilita la administración en niños más pequeños. Son de un tamaño de 700 a 800 ml: Volumatic®, Nebuhaler®, Fisonair®, Inalventus®, Ildor®, Aeroscopic® (única que trae incorporada una mascarilla facial). Todas estas cámaras tienen una válvula unidireccional que precisa por parte del niño un determinado esfuerzo y volumen inspiratorio para abrirla. - Tamaño pediátrico: se pueden emplear en niños menores de 4 años. Todas incorporan una mascarilla facial: Babyhaler®, Nebuchamber®, Aerochamber®, Optichamber® (las dos últimas son universales pudiendo ser utilizadas con cualquier producto) - El sistema Jet incorpora una pequeña cámara (espaciador) de plástico con boquilla, sin válvula, y un MDI capaz de emitir un flujo de micropartículas en torbellino para ser inhaladas. Tabla 2. Cámaras espaciadoras existentes en el mercado Camara Volumen (ml) Válvula Mascarilla Compatibilidad Aerochamber 150 Sí. Unidireccional de baja resistencia Sí Universal Prochamber 145 Sí. Dos unidireccionales Sí Universal 101 Babyhaler 350 Sí. Dos unidireccionales de baja resistencia Sí Propia ( productos Glaxo) Nebuchamber 250 Sí Propia (productos Astra) Optichamber 350 Sí. Unidireccional de baja resistencia Sí. Válvula sonora Sí Universal Aeroscopic 700 Sí. Unidireccional Sí Universal Nebuhaler 750 Sí. Unidireccional No Propia (productos Astra) Fisonair 750 Sí, de goma. Unidireccional No Universal Inhalventus 750 Sí. Unidireccional No Propia (Aldo Unión) Ildor 750 Sí. Unidireccional No Universal Volumatic 750 Sí. Unidireccional No Propia (productos Glaxo) Educadores en Asma Asma y Educación Inhaladores de polvo seco o “dry powder inhalers” (DPI) Dependiendo del número de dosis del fármaco que proporcionan, pueden dividirse en dos grupos: inhaladores de polvo monodosis y multidosis. - Inhaladores de polvo monodosis Se trata de cápsulas con una sola dosis del fármaco. Estas cápsulas son introducidas en el dispositivo y luego perforadas por agujas o seccionadas al dar media vuelta al dispositivo, antes de iniciar la inhalación. Tienen la ventaja que el paciente ve si el medicamento desaparece de la cápsula con la inhalación asegurando que lo ha recibido. Los más conocidos son: Spinhaler®, Rotahaler®, Inhalador Frenal®, Atrovent inhaletas®, Aerolizer®. Los fármacos disponibles para este sistema de inhalación son: budesonida, formoterol, cromoglicato disódico y bromuro de ipratropio. - Inhaladores de polvo multidosis: accuhaler®, turbuhaler®, novolizer® 102 Precisan ser cargados para cada dosis que están todas contenidas dentro del dispositivo. El flujo inspiratorio ideal es de 30-60 L/min y el depósito pulmonar llega a alcanzar un 25-35% de la dosis administrada. 1- Turbuhaler® Contiene 200 dosis de medicación. No contiene aditivos ni propelentes por lo que la percepción por parte del paciente es escasa. Está formado por fármaco (terbutalina, budesonida y/o formoterol) micronizado, y un depósito de partículas desecantes para evitar la humedad. Cuando es inhalado, la medicación se fragmenta en un aerosol de partículas pequeñas a gran velocidad, gracias a las turbulencias creadas al pasar el aire por unos conductos en forma helicoidal, con el que se dota al dispositivo y por el cual recibe el nombre. La cantidad de partículas menores de 5 micras que genera es aceptable pero es flujo-dependiente y, por lo tanto, a flujos inspiratorios bajos será la menor cantidad de partículas dentro del rango que pasa a vías intrapulmonares. Por este motivo la inspiración ha de hacerse brusca y enérgicamente para conseguir flujos inspiratorios algo mayores (alrededor de 60 l/min) que los requeridos por otros sistemas y obtener un mejor rendimiento. Está equipado con un indicador de dosis de forma que un indicador rojo en una ventana señala si el envase está próximo a vaciarse. En los diseños más recientes se ha incorporado un contador con cifras, que indica las dosis restantes. 2- Accuhaler® Contiene 60 dosis selladas y protegidas. El fármaco (fluticasona y/o salmeterol) viene dispuesto en una tira de aluminio tipo blister (protección frente a la humedad), colocada dentro del dispositivo. Cada vez que se acciona el gatillo del dispositivo, un óvulo es desplazado hacia la zona de inhalación y agujereado, cargándose automáticamente la dosis. El aparato tiene un contador, que muestra el número de dosis que aún quedan. Las partículas de medicamento de 3-5 micras van adheridas a partículas de lactosa como aditivo por lo que la percepción del medicamento al ser inhalado es mayor, pero puede producir mayor irritación faríngea. El tamaño de las partículas liberado es más consistente, independientemente de la edad del paciente y del flujo inspiratorio. Se precisan flujos inspiratorios de alrededor de 50 l/min. 3- Novolizer® Se activa por la inspiración incluso a flujos bajos (35 l/min). Tiene un reservorio recargable de polvo seco. Al cargarlo aparece una ventana verde que indica que está listo para su uso. Cuando se realiza una inhalación correcta el indicador pasa a color rojo. Contiene un indicador de dosis que avisa del contenido restante. Nebulizadores Son aparatos que se emplean para administrar fármacos en forma de una fina niebla, para que puedan ser inhalados fácilmente a través de una mascarilla facial o de una boquilla. El tiempo de administración no debe ser superior a 10 minutos. Los hay de dos tipos: - Nebulizador neumático o tipo Jet: El nebulizador funciona generalmente por medio de aire comprimido u oxìgeno, que entra en el nebulizador a través de un pequeño orificio (Figura-2). La expansión y el aumento de la velocidad del aire, que ocurren cuando el aire abandona este primer orificio, provocan una caída de presión que succiona el líquido a nebulizar a través del tubo de alimentación de líquido y lo dirige hacia un 2º orificio (Efecto Bernoulli). Cuando el líquido se encuentra con el aire a gran velocidad es desmenuzado en pequeñas gotas. El tamaño de estas gotas varía ampliamente. Las gotitas son conducidas por el flujo de aire hacia un deflector, donde las grandes son separadas y devueltas al recipiente de líquido. Las gotitas pequeñas son conducidas fuera del nebulizador por el flujo de aire, en forma de fina niebla. Existen diversos tipos (convencional de débito continuo, convencional con reservorio y débito continuo, débito intermi- Educadores en Asma 103 Asma y Educación tente con control manual, convencional dosimétrico) siendo los más empleados los convencionales de débito continuo. Figura-2. Diagrama de un nebulizador tipo jet característico. 104 - Nebulizadores ultrasónicos: Las gotitas son producidas por ondas de sonido de alta frecuencia generadas por un cristal piezoeléctrico. El tamaño de la gotita viene determinado por la frecuencia del transductor, y así, las frecuencias altas producen ondas pequeñas y, por tanto, gotas más pequeñas. Producen un consumo de solución entre 1 y 2 ml/min y el tamaño de las partículas es de alrededor de 5 micras. A mayor vibración más pequeñas son las partículas. Muchos nebulizadores ultrasónicos producen gotitas que son demasiado grandes para ser útiles como transportadoras de muchos medicamentos a los pulmones (las gotitas son inicialmente pequeñas pero su rápida coalescencia hace aumentar su tamaño). Sólo sirven para nebulizar soluciones porque las partículas en suspensión no alcanzan la cresta de la onda de mayor frecuencia (la budesonida es pobremente nebulizada con este método). Alrededor del 75-80% de la dosis nominal se pierde en el ambiente durante la fase espiratoria. Del 20-25% restante de la dosis nominal, sólo el 50% va al pulmón. Por tanto, se estima que sólo un 5-10% de la dosis nominal es depositada a nivel pulmonar8. Su empleo ha quedado reducido a los Servicios de urgencias para tratar crisis asmáticas moderadas o graves que requieren nebulización continua. ELECCIÓN DEL TIPO DE INHALADOR La elección del tipo de inhalador viene determinado por varios factores: nivel cultural y económico, situación familiar y escolar y la edad. Este último es el factor más determinante en Pediatría. La elección del dispositivo de inhalación debe adecuarse la edad del niño, su capacidad de aprendizaje, el grado de colaboración y las características de su aparato respiratorio. A la vista de los estudios existentes y las recomendaciones de las distintas sociedades científicas se considera razonable recomendar9: - Niños de 0-3 años de edad: MDI con cámara espaciadora más mascarilla - Niños de 4-6 años edad: MDI con cámara más boquilla o mascarilla - Niños mayores de 6 años: MDI con cámara y boquilla o DPI Técnica inhalatoria 1- pMDI con cámara espaciadora: La técnica de inhalación aconsejada para los dispositivos pMDI , que siempre se hará acoplada a una cámara espaciadora, variará según la edad del paciente: A- Niños de 0-3 años: MDI conectado a cámara con mascarilla facial 1- Retira la tapa del inhalador y agitar el frasco antes de conectarlo a la cámara. 105 2- Situar la mascarilla apretada alrededor de la boca y de la nariz del niño. 3- Apretar el pulsador una vez con la cámara horizontal 4- Mantener la posición de la mascarilla mientras el niño respira, observando la válvula. El número de inhalaciones será: Volumen de la cámara (en cc) / (peso del niño x 10 cc). Pueden ser válidas 5 respiraciones ó 10 segundos respirando a volumen corriente. 5- Repetir los pasos para cada dosis con intervalos de 30 segundos a un minuto entre dosis. 6-Retirar el inhalador y taparlo. 7- Enjuagar la boca con agua y la zona de contacto de la mascarilla. B- Niños de 4-6 años: MDI conectado a cámara con boquilla 1- Retira la tapa del inhalador y agitar el frasco antes de conectarlo a la cámara. 2- Situar la boquilla en la boca del niño. 3- Apretar el pulsador una vez con la cámara horizontal Educadores en Asma Asma y Educación 4- Mantener la posición de la cámara mientras el niño respira, observando la válvula. El número de inhalaciones será: Volumen de la cámara (en cc) / (peso del niño x 10 cc). Pueden ser válidas 5 respiraciones respirando a volumen corriente. 5- Repetir los pasos para cada dosis con intervalos de 30 segundos a un minuto entre dosis. 6-Retirar el inhalador y taparlo. 7- Enjuagar la boca con agua. C- Niños mayores de 6 años: MDI conectado a cámara con boquilla 1- Retira la tapa del inhalador y agitar el frasco antes de conectarlo a la cámara. Vaciar suavemente los pulmones 2- Situar la boquilla en la boca, apretándola firmemente con los labios del niño. 106 3- Apretar el pulsador una vez con la cámara horizontal. 4- Inspiración lenta y profunda, de cinco segundos. 5- Mantener el aire en los pulmones de 5 a 10 segundos. Expulsarlo por la nariz. Una inhalación profunda puede ser necesaria para tomar toda la medicación de una cámara de volumen pequeño pero se necesitan al menos 3 inhalaciones con una cámara de gran volumen. Entre 3-5 inhalaciones a volumen corriente son clínicamente más eficaces que una inspiración profunda10. 6- Repetir los pasos para cada dosis con intervalos de 30 segundos entre dosis. 7-Retirar el inhalador y taparlo. 8- Enjuagar la boca con agua. 2- Sistemas de polvo seco: 1- Turbuhaler 1- Desenroscar y retirar el capuchón que cubre el inhalador en posición vertical, con la rosca hacia abajo. 2- Girar la rosca giratoria de la parte inferior del inhalador, en sentido contrario al de las agujas del reloj (hacia la derecha) hasta hacer tope y a continuación devolverla a su posición original (hacia la izquierda). Si se oye un “click” será signo de que la dosis ha sido precargada y el Turbuhaler estará listo para su uso. 3- Expulsar el aire de los pulmones de los pulmones normalmente manteniendo el inhalador alejado de la boca 4- Colocar la boquilla entre la boca, manteniendo el inhalador en posición horizontal y sellándola con los labios. 5- Inspirar profunda e intensamente sujetando el inhalador por la zona de la rosca, sin obturar ninguno de los orificios del inhalador. 6- Apartar el inhalador de la boca, retener la respiración 8-10 segundos y luego espirar lentamente . Si se debe repetir la inhalación, esperar al menos 30 segundos entre las inhalaciones. 7- Volver a colocar la cubierta protectora correctamente y enjuagarse la boca con agua. ¡OJO!: debido a que estos preparados no contienen aditivos, los pacientes no notan nada y si están acostumbrados a los inhaladores MDI pueden pensar que no reciben medicamento alguno. Cuando aparece una marca roja en la ventanilla lateral es que quedan 20 dosis. Cuando la marca roja ocupa la parte inferior de la ventanilla es que el inhalador está vacío. 2- Accuhaler 1- Deslizar el protector de la pieza bucal. 2- Pulsar el gatillo lateral hacia abajo hasta llegar al tope. 3- Espirar manteniendo el inhalador alejado de la boca 4- Colocar los labios alrededor de la pieza bucal y aspirar profunda y rápidamente a su través. 5- Apartar el inhalador de la boca y mantener la respiración 8-10 segundos. Educadores en Asma 107 Asma y Educación 6- Si se debe repetir una o más dosis de este u otro medicamento inhalado, se debe esperar al menos 30 segundos y cargar de nuevo el aparato, deslizando el gatillo hacia arriba y hacia abajo hasta llegar al tope. 7- Tapar de nuevo la pieza bucal y enjuagarse la boca. 3- Aerolizer 1- Retirar el capuchón protector 2- Mantener la base y girar la boquilla en el sentido de la flecha impresa en la boquilla 3- Extraer la cápsula del blister y colocarla en el compartimento de la base del inhalador 4- Mantener la base firme, girar la boquilla hasta la posición de cierre. 108 5- Apretar los botones laterales varias veces, manteniendo el inhalador en posición vertical; luego soltar los botones. 6- Expulsar el aire de los pulmones normalmente 7- Colocar la boquilla entre los dientes, manteniendo el inhalador en posición casi vertical, y cerrando los labios firmemente sobre la boquilla. 8- Inspirar rápida y profundamente sujetando el inhalador por la zona de la base. 9- Apartar el inhalador de la boca, retener la respiración 8-10 segundos y luego espirar lentamente. 10- Abrir el inhalador y comprobar que la cápsula está vacía. Si queda polvo, volver a inhalar. 11- Enjuagarse la boca. 4- Novolizer 1- Presionar el botón (rojo o azul) hasta el fondo 2- El color de la ventana cambia de rojo a verde: el dispositivo está listo para inhalar 3- Expulsar el aire de los pulmones normalmente manteniendo el inhalador alejado de la boca 4- Colocar la boquilla entre los dientes, manteniendo el inhalador en posición horizontal, y cerrando los labios firmemente sobre la boquilla. 5- Inhalar con inspiración máxima, rápida y profunda. Si la inhalación fue correcta: se oye un click y el color cambia de verde a rojo. 6- Apartar el inhalador de la boca, retener la respiración 8-10 segundos y luego espirar lentamente. 109 Educadores en Asma Asma y Educación Tabla-3. Comparación entre los diferentes dispositivos de inhalación Ventajas Inconvenientes pMDI - - Escasa coordinación disparo-inhalación - Elevado depósito en orofaringe - Efecto freón-frío (cierre glotis, broncoespasmo) - Efecto adverso sobre la capa de ozono - La dosis liberada puede cambiar si no se agita bien el dispositivo pMDI con cámara - Evitan el problema de la coordinación disparo-inhalación - Obtienen un depósito pulmonar mayor (20%) que en los pMDI sin cámara: enlentecen el flujo y disminuyen el tamaño de las partículas - Disminuye el impacto orofaringeo: menos efectos secundarios locales - Facilidad de empleo - Gran tamaño y poca manejabilidad - Incompatibilidad entre diferentes cámaras y dispositivos - Necesidad de limpieza periódica - Dosis administrada del fármaco uniforme - Eficacia clínica superior a los pMDI (depósito intrapulmonar: 30-35%) - Pequeños, ligeros y de fácil manejo. - No usan gases propelentes contaminantes (ecológico) - Informan de las dosis disponibles - Precisan flujo inspiratorio alto (30-60 l/min), limitando su uso en menores de 6 años y pacientes con grado severo de obstrucción. - No se pueden utilizar en pacientes inconscientes o ventilados - Elevado impacto orofaríngeo. - Escasa percepción del fármaco (puede disminuir la adherencia al tratamiento) - La espiración en la boquilla dispersa la dosis precargada. DPI Pequeños y ligeros Buena percepción de la inhalación Dosis exacta y reproducible Esterilidad del fármaco Poco sensible a la humedad Conservación fácil Baratos Nebulizadores - Posibilidad de administrar fármacos en dosis altas o en combinación. - Facilidad de inhalación: el paciente respira a volumen corriente y flujos bajos. - Compatible con distintas formas de oxigenoterapia y ventilación asistida. - Humidificación de las vías aéreas. - No utilizan propelentes - Escaso control de la dosis del fármaco inhalado: más efectos secundarios por mayores concentraciones plasmáticas - Riesgo de hiperreactividad bronquial (broncoconstricción paradójica) por soluciones hipotónicas o frías - Menor depósito pulmonar que en los otros dispositivos (10%) - Requiere más tiempo para su administración - Poco transportable y precisa fuente externa de energía - Coste elevado - Limpieza y mantenimiento adecuados BIBLIOGRAFÍA: 1. Pedersen S. Delivery systems in children. In Barnes PJ, Grunstein MM, Leff AR, Woolcock AJ (ed) Asthma II 1ª Ed Philadelphia: Lippincot-Raven; 1997. 2. Torregrosa Bertet P, Domínguez Aurrecoechea B, Garnelo Suárez L. Manejo de inhaladores en el asma del niño y adolescente. En Cano A, Díaz C, Montón JL eds. Asma en el Niño y Adolescente. Madrid: Ergón; 2004. 3. Anhoj J, Torzón L, Bisgaard H. Lung deposition of inhaled drugs increases with age. Am J Respir Crit Care Med, 2000; 162 (5): 1819-22. 4. Hindle M, Newton DA, Chrystyn H. Investigations of an optimal inhaler technique with the use of urinary salbutamol excretion as a measure of relative bioavailability to the lung. Thorax. 1993; 48(6): 607-10. 5. Giner J, Basualdo LV, Casan P, Hernández C, Macian V, Martínez I, Mengibar A. Normativa sobre la utilización de fármacos inhalados. Arch Bronconeumol 2000; 36 (1): 34-43. 6. Dubus JC, Dolovich M. Emitted doses of salbutamol pressurized metered-dose inhaler from five different plastic spacer devices. Fundam Clin Pharmacol 2000; 14: 219-24. 7. Síndrome de obstrucción bronquial en la infancia. Grupo de Trabajo para el estudio de la enfermedad asmática en el niño. An Esp Pediatr 2002; 56 (Suppl 7): 44-52. 8. VL Silkstone, SA Corlett & H. Chrystyn determination of the relative bioavailability of salbutamol to the lungs and systemic circulation following nebulization. Br J Clin Pharmacol, 54: 115-119. 9. Canadian asthma consensus report. CMAJ 1999; 161 (11 Suppl): 44-9. 10. Sistemas de inhalación. Curso de formación continuada. Faes Farma 2002: 9-84 Educadores en Asma 111 Asma y Educación CAMARAS ESPACIADORAS TAMAÑO PEDIÁTRICO (pequeño y mediano volumen) BABYHALLER NEBUCHAMBER AEROCHAMBER OPTICHAMBER 112 PROCHAMBER CAMARAS ESPACIADORAS TAMAÑO GRANDE (gran volumen) NEBUHALER VOLUMATIC 113 AEROSCOPIC FISONAIR Educadores en Asma Asma y Educación INHALADORES DE POLVO SECO (DPI): MONODOSIS Y MULTIDOSIS TURBUHALER ACCUHALER NOVOLIZER AEROLIZER 114 volver al índice Adherencia/Concordancia en el Tratamiento Javier Korta Murua Neumología Infantil. Servicio de Pediatría Hospital Donostia. Donostia-San Sebastian l manejo y tratamiento del asma ha experimentado un gran avance en las últimas décadas sobre todo desde la introducción de los corticoides inhalados y la simplificación de los regímenes terapéuticos. En esta misma línea de progreso, hoy se dispone de un mayor conocimiento sobre algunos aspectos fisiopatológicos de este síndrome, todo lo cual aparece plasmado en los actuales consensos y guías de práctica clínica, publicados tanto a nivel nacional como internacional. En ellos queda explicitada la necesidad del tratamiento diario y continuo de los niños asmáticos con fármacos antiinflamatorios (controladores) salvo en los casos clasificados como episódicos ocasionales1,2,3,4. E Aunque estos tratamientos han contribuido de forma notable a la mejoría en la calidad de vida de los niños asmáticos, la realidad es que, todavía, la morbilidad sigue siendo elevada y los objetivos marcados por las guías para el adecuado control del asma están lejos de lograrse5,6. Con toda probabilidad, una de las razones de esta situación es el elevado grado de incumplimento del régimen terapéutico y/o la inadecuada realización de las técnicas de inhalación cuando se utilizan los dispositivos al efecto7,8. Asma y Educación CONCEPTOS Antes de analizar y desarrollar este tema conviene aclarar los diferentes términos y conceptos que se utilizan en la literatura y que pueden llevar a cierta confusión. Se ha definido el cumplimiento como el grado en el que la conducta de un paciente en relación con la toma de medicación, el seguimiento de una dieta o la modificación del estilo de vida, coincide con la prescripción realizada por el médico9. Se refiere, por tanto, al hecho de cumplir las órdenes del médico, sin la participación del paciente o su familia en las decisiones, indicando así una actitud pasiva que responde al modelo tradicional de relación médico-paciente. El término adherencia hace referencia al hecho de aceptar voluntariamente -decisión propia-, implicando un cierto grado de colaboración (unirse, sumarse) e incluso una razonable negociación del tratamiento10. 116 La concordancia es un término que hace alusión a la noción de autonomía, relación de igualdad, decisión corresponsable con el tratamiento mediante la alianza terapeútica médico-enfermo; este concepto significa que el paciente se implica en el manejo de su enfermedad y, a través del acuerdo y de la alianza, se compromete a llevar a cabo el plan terapéutico acordado11,12. En el ámbito del proceso educativo quizás sea más correcto hablar de concordancia, aunque el término adherencia sea el más utilizado en las publicaciones. En ambos casos se requiere la existencia de una adecuada relación médico/paciente/familia, elemento importantísimo como predictor de la adherencia-concordancia. Esta relación se basa en la conjunción de dos elementos clave como son la comunicación y la asociación o alianza. Una buena comunicación es vital para hacer una adecuada valoración de la capacidad de los pacientes y de los padres para adherirse al tratamiento y para identificar las posibles barreras a la misma. Así pues, la concordancia es un concepto dinámico que está influido por distintos factores como pueden ser la diferente medicación prescrita, la duración del tratamiento, el intervalo de tiempo entre consultas, el diario del paciente, la situación familiar etc. En este contexto es evidente que el manejo farmacológico es sólo un aspecto del fenómeno, siendo necesario incluir otros elementos como por ejemplo las medidas de control ambiental, el manejo del plan de autotratamiento, la adecuación de las técnicas de inhalación, las revisiones periódicas, etc.13,14 MAGNITUD DEL PROBLEMA Aunque en la práctica diaria no es fácil determinar el grado de adherencia, algunos autores han mostrado sus datos utilizando diversos instrumentos de medida. Milgrom muestra que la adherencia media al tratamiento -medida mediante dispositivos electrónicos- de los niños asmáticos que precisaron corticoide orales por exacerbaciones graves fue del 13% frente al 68% de adherencia media en el grupo de niños sin exacerbaciones graves. El mismo autor observa que, en un grupo de niños de 8-12 años, si bien comunicaban un cumplimiento de aproximadamente el 100% (95%), el cumplimiento real (determinado por dispositivos electrónicos) fue del 58%. Globalmente, más del 90% de sus pacientes exageraron su cumplimiento y, tan sólo, el 32% de las dosis fueron recibidas en el momento correcto15. Jonnasson observa que el cumplimiento es mayor cuanto menor es la edad del niño y disminuye, independientemente de la edad, progresivamente con el paso del tiempo de tratamiento16. La adherencia fue del 40,6% por la mañana y del 46,9% por la noche. McQuaid, por medio de dispositivos electrónicos, encuentra una tasa de adherencia del 48%17. Otra observación interesante es que la cumplimentación es menor cuanto mayor es el número de dosis diaria a administrar18. En los adolescentes la falta de adherencia es una característica especial y de importantes repercusiones en términos de morbilidad19,20,21. De forma genérica se puede decir que en alrededor del 40-50% de los casos de asma no se cumple el tratamiento prescrito por el médico, aunque hay trabajos que aportan cifras más dispares, entre el 15 y 70%, tanto en niños como en adultos15,16,17,22,23,24,25,26,27,28,29,30. Estas diferencias son debidas a que los estudios se han realizado en diferentes poblaciones y con distintos instrumentos de medida, siendo precisamente esto último uno de los problemas básicos de esta cuestión. Aunque no hay consenso para determinar cuándo se considera un cumplimiento adecuado, algunos ensayos consideran aceptable alrededor del 80% mientras que otros consideran que tiene que haber un 95% de cumplimento, pero esto es aplicable sobre todo en enfermedades muy concretas31,32,33. La importancia de este fenómeno es enorme ya que la falta de adherencia junto con el mal uso de los dispositivos, constituyen la primera causa de fracaso terapéutico en el asma34,35. Y ello sin contar con la repercusión económica correspondiente. No en vano la OMS considera la falta de adherencia a los tratamientos crónicos y sus consecuencias clínicas negativas y económicas un tema prioritario de salud pública36. Revisiones recientes muestran la preocupación sobre esta cuestión14,21, y las guías, como la última actualización de la GINA2 dedican ya un espacio al tema de la adherencia. MÉTODOS DE EVALUACIÓN Existen varias formas de evaluar la adherencia9,14. Se sabe que el paciente y/o la familia tienden a sobreestimarla, pero también es cierto que la valoración que el médi- Educadores en Asma 117 Asma y Educación co suele hacer de la misma tampoco suele ser ajustada, llegando a identificar como incumplidores, como mucho, a la mitad de ellos. No existe un método ideal para objetivar la adherencia al tratamiento. El más preciso sería la observación directa, pero es obvio que resulta inviable. En general, se describen dos tipos de métodos para valorar el cumplimiento: - Directos: análisis bioquímicos en sangre, orina, saliva y la observación directa. - Indirectos: 118 • Cuestionario o diario de síntomas o preguntando directamente al paciente y a sus padres. Hay que hacerlo con cuidado y evitando formas agresivas, utilizando técnicas de comunicación específicas. Sobreestima el cumplimiento37,38 • Test de Morinsky-Green39, AEPQ(Alfred inpatient asthma education program questionnaire), Test de Hayne-Sacckett40, basados en preguntas abiertas. • Control clínico: efecto terapéutico esperado o no esperado; efectos secundarios. Aunque es un indicador pobre de cumplimento, no olvidar que la primera causa de fracaso terapéutico es la falta de adherencia y/o la utilización de técnicas de inhalación inadecuadas. • Medición de la cantidad de la medicación consumida: recuento de dispositivos, comprimidos etc. • Dispositivos electrónicos que registran la utilización del inhalador. Se utilizan en el contexto de ensayos clínicos porque es un método preciso, pero no disponible en la práctica clínica17. • Método REC: Valoración de estos tres aspectos: Recetas dispensadas frente a las previstas necesarias para cumplir el tratamiento en ese período de tiempo; Entrevista a preguntas de evaluación: ¿conocen el nombre de los medicamentos que usan? ¿la dosis? ¿suelen olvidar tomarlos?; Comprobación de que la técnica inhalatoria es correcta • Medición del Óxido Nítrico exhalado (fracción exhalada, FeNO). Aunque los pocos datos actualmente disponibles son prometedores, se necesitan estudios más amplios para confirmar o refutar a este marcador de inflamación eosinofílica como parámetro útil para evaluar la adherencia al tratamiento con esteroides inhalados41. Es muy importante evaluar la adherencia en todas y cada una de las visitas, ya que en un mismo paciente puede variar a lo largo del tiempo. Hay que hacerlo en todos los casos, incluídos los leves y de buena evolución, ya que se pueden detectar pacientes incumplidores que van bien, lo que constituye un dato de gran valor para clasificar con más exactitud el grado de control y gravedad de la enfermedad. MOTIVOS DE LA NO-ADHERENCIA Son múltiples y relacionados con diversos factores. Algunos autores han intentado clasificar las distintas categorías de falta de adherencia en dos grandes grupos42: - Intencional, por desacuerdo con el diagnóstico y/o con el tratamiento - No intencional, porque no se ha comprendido qué se debe hacer, ó cómo y cuándo hacerlo o simplemente por olvido Esta distinción, que pudiera parecer poco importante, tiene su utilidad ya que permite identificar las causas y centrar la intervención posterior. Así, en el caso de falta de adherencia no intencional (por ejemplo el olvido) el manejo habrá de ser diferente que en el caso de que sea intencional (por ejemplo por corticofobia)13. Es habitual culpar sistemáticamente al paciente y a su familia de la falta de adherencia cuando en realidad es un problema de corresponsabilidad en el que están implicados, no sólo el paciente y su familia sino también el médico, la enfermera, el educador, el farmacéutico, etc. La ausencia de concordancia es un reflejo de la falta de comunicación y sintonía entre las partes. Como consecuencia de esta diversidad de patrones nos encontramos con numerosos factores y barreras que van a influir y obstaculizar la adherencia al régimen terapéutico. Cada paciente y su entorno familiar es diferente en sus creencias, en sus aspiraciones, en sus objetivos, en sus capacidades etc. con lo que el profesional deberá conocer y adaptarse a estas diferentes circunstancias para conseguir una buena comunicación y relación. Las consecuencias de la falta de concordancia serán también diferentes, no sólo por los aspectos antes mencionados, sino también por el grado de severidad de la enfermedad. Puede que no sean tan negativas en algunos pacientes, mientras que en otros pueden ser tremendamente perjudiciales. Evidentemente, los beneficios de una adecuada concordancia van a ser la disminución de la morbimortalidad, la mejora de la calidad de vida de los pacientes, la disminución del absentismo escolar y laboral, y de los costes totales. Los factores que influyen en la adherencia14,17,43,44,45 están en relación con la propia enfermedad (grado de severidad, cronicidad…), con el paciente y su familia (edad, creencias, conocimiento de la enfermedad, expectativas, motivación, confianza con el médico y con el sistema etc.), con el médico (ideología, relación de confianza, buena comunicación etc.) y con el tratamiento (complejidad, pauta posológica, duración, vía de administración farmacológica, efectos secundarios etc.) Educadores en Asma 119 Asma y Educación Factores relacionados con el paciente y su familia Una vez que se hace el diagnóstico la actitud puede ser tan dispar como la de negación de la enfermedad o de aceptación de la misma. Del mismo modo, la manera de negar o aceptar su dolencia puede ser diferente. Por ejemplo, la negación puede ser absoluta (miedo?), o simplemente, puede ser una mala percepción de la enfermedad ó el rechazo a los médicos y/o al tratamiento. Si, por el contrario, se acepta el diagnóstico se puede hacerlo de forma resignada o de forma activa, participativa. En este sentido la motivación es un elemento clave. El conocimiento, o mejor dicho, el desconocimiento que se tiene de la enfermedad es otro factor de importancia. Las creencias y la percepción que el paciente y la familia tiene de su enfermedad pueden ser erróneos, lo que constituye una barrera para el cumplimento. Determinada actitud hacia las medicaciones (ej. corticofobia, temor a los efectos secundarios, temor a la posibilidad de adicción, confianza en medicina alternativas) suele ser otra barrera importante. Se ha demostrado que cuanto más y mayores son las dudas y las preocupaciones menor es la adherencia. 120 La edad también influye ya que mientras que el niño pequeño depende de la actitud de sus padres, el adolescente, con mayor autonomía, dependerá de sí mismo. Factores relacionados con la enfermedad. Algunos autores señalan que el grado de severidad no guarda relación con la adherencia, pero otros han encontrado cierta relación con el asma leve e incluso con el severo. Más trascendente es quizás el carácter crónico de la enfermedad y el estigma social que ello pudiera implicar. Factores relacionados con el tratamiento La duración prolongada del tratamiento modificador, la complejidad del mismo, los posibles efectos secundarios y el coste son barreras reconocidas que se oponen a la adherencia al régimen terapéutico. La falta de comprensión del tratamiento (por ejemplo, el papel de los fármacos controladores y de los broncodilatadores) está claramente asociado a una falta de adherencia Factores relacionados con la relación médico-paciente En ocasiones la prescripción ó incluso el consejo médico son incorrectos o no acordes a las recomendaciones de las guías de práctica clínica. La falta de seguimiento periódico, el cambio de médico, el desinterés del mismo, pero sobre todo la falta de confianza mutua constituyen una serie elementos clave que influyen negativamente en la adherencia. Factores psicosociales Cada vez señalados como más decisivos a la hora de valorar el comportamiento del paciente y de su familia. Problemas en el entorno familiar, diferencias de criterio de los padres, la ansiedad, disfunciones psicológicas (depresión..)46 y el déficit intelectual son factores que se oponen a la adherencia. La adolescencia es una época de riesgo especial que requiere una mayor supervisión. También el bajo nivel socioeconómico y cultural constituyen elementos que se comportan como barreras a la adherencia47. CONSEJOS PARA MEJORAR LA ADHERENCIA Hay dos elementos clave para enfocar esta cuestión. El primer paso para mejorar la adherencia es su identificación, para lo cual es necesario que el profesional sanitario tenga conciencia de su existencia y la motivación suficiente para establecer una estrategia de cambio44,48. Y en segundo lugar, mediante el cambio de modelo o enfoque del problema. Un cambio tanto en el concepto como en las palabras en el sentido de pasar de la idea de cumplimiento a la de adherencia y concordancia47. 121 Con todas las salvedades expuestas, la identificación de la adherencia se puede realizar utilizando uno o varios de los diferentes métodos que se han señalado previamente. Una vez reconocido el problema, hay que tratar de identificar las causas o factores responsables de esa conducta. Para ello el profesional sanitario (Pediatra, Enfermera, Educador/a etc.) deberá valorar diferentes aspectos como: la situación familiar, social y cultural del paciente, el nivel de conocimientos y comprensión del niño/a-adolescente y de sus padres, sus creencias, sus actitudes, su motivación, sus hábitos, el grado de percepción de la enfermedad (gravedad y vulnerabilidad), sus expectativas y eficacia en el tratamiento, sus preferencias, sus habilidades (ej. técnica inhalatoria), su grado de confianza, la presencia de problemas especiales (ansiedad, depresión….), la existencia o no de apoyo familiar (amigos) o social, etc. En una palabra, aplicar el primer paso del proceso educativo que no es otro que el realizar el diagnóstico educativo. Una vez identificados los factores más importantes será preciso incidir en ellos para tratar de modificarlos. Pare ello es clave desarrollar una buena relación con el paciente y sus padres través de la comunicación, escucha activa, apoyo y respeto. A pesar de las dificultades para acertar en las estrategias más adecuadasxlix, se están realizando múltiples esfuerzos para conseguir las herramientas más eficientes que permitan mejorar la adherencia50,21,38. Educadores en Asma Asma y Educación Aunque siempre hay que individualizar, tratando de resolver las barreras o causas concretas de falta de adherencia, es aconsejable tener presente algunas recomendaciones que pueden contribuir a mejorar la misma (tabla 1). • Relación profesional-paciente-familia51,52,53,54,55. En relación a la promoción a la adherencia nada hay más importante como una estrecha relación entre el paciente, la familia y el profesional sanitario. El elemento clave de esta relación es la comunicación56,57,58, que ha de ser abierta, atenta y receptiva hacia las dudas y preocupaciones del paciente y de sus padres. Se ha demostrado que la adherencia al tratamiento aumenta si: el médico mantiene un contacto visual directo con el paciente (comunicación no verbal), si es capaz de trasmitir las explicaciones de forma clara y concisa, si le felicita cuando la adherencia es buena (refuerzos positivos), y sobre todo cuando se consigue un acuerdo en relación al tratamiento y a sus modificaciones (concordancia, asociación). Son necesarios estudios que nos ayuden a entender el papel de los niños en la comunicación con sus pediatras, para establecer pautas y recomendaciones concretas59 En la tabla 2 se recogen algunas recomendaciones para mejorar la comunicación con los pacientes y sus familias7,60 122 • Estrategias de motivación y conductuales61,62. Se tratar de plantear objetivos concretos para el paciente, simplificando el tratamiento, desechando las amenazas e implementando algunas “recompensas”, permitiendo cierto grado de autonomía. Nadie desea tener que tomar una medicación pero, si es necesaria, cuando menor sea la frecuencia mejor (1 o 2 veces al día). Los niños mayores y adolescentes prefieren utilizar dispositivos más “discretos” (sin cámaras) por lo que se les debe dar la opción de elegir, lo que contribuirá a estimular la adherencia y la corresponsabilización con el tratamiento. También son útiles las estrategias de recuerdo según las preferencias del paciente (pegatinas, agendas, teléfono etc.), así como la adaptación de la toma de la medicación a determinadas rutinas familiares (desayuno, cena, cepillado dental etc.). Es importante insistir en los refuerzos positivos cuando la conducta es la adecuada. El papel de la familia puede ser determinante: se ha demostrado que aquellas familias que tienen integrada la toma de medicación en su rutina diaria, la adherencia es mucho mayor. El autocontrol de los síntomas- a través del diario o de la cartilla-, aún siendo sólo el primer paso hacia el automanejo, constituye por sí mismo un elemento de gran valor para fomentar la adherencia. Hay que tratar de establecer un plan de acción individualizado, con objetivos concretos, garantizando en todo momento los controles y visitas periódicas. • Profundizar en la educación terapéutica47. A través de ella, el paciente y los padres, no sólo conocerán más y mejor todos los aspectos referidos al asma, sino que serán capaces de modificar conductas y actitudes previas. Cuando los padres y/o el niño mayor-adolescente conocen los elementos básicos de su enfermedad, entienden las razones del tratamiento a largo plazo (concepto de cronicidad), resuelven sus dudas en relación a los posibles efectos secundarios de los fármacos y del pronóstico a largo plazo y, sobre todo, cuando asumen cierto grado de autonomía en el manejo de su enfermedad – a través de un plan de automanejo pactado y por escrito-, hay grandes probabilidades de que la adherencia/concordancia sea la adecuada. La educación, como proceso dinámico que es, ha de plantearse como un elemento que ha de estar totalmente integrado en todas y cada una de las visitas. Como resumen se puede decir que el tratamiento eficaz del asma requiere, entre otras cosas, de la combinación de la farmacología y de la asociación-colaboración entre el paciente, los padres y el profesional sanitario. Una prescripción eficaz ha de tener en cuenta las creencias, expectativas y la conducta del paciente y la familia. Estos deben tener una idea clara de la razón para tomar una medicación a diario. La noción de que la persistencia es necesaria, incluso en ausencia de síntomas, es particularmente importante. También es crucial conocer y valorar las preocupaciones de los padres, así como aquellas barreras que, en la práctica, se oponen a una correcta adherencia al régimen terapéutico. Si no somos capaces de identificarlas será imposible conseguir superarlas. 123 Tabla 1.Consejos para mejorar la adherencia7 - Mejorar la relación médico-paciente Explicar al enfermo la naturaleza y pronóstico de su enfermedad Prescribir tratamientos eficaces, inocuos, sencillos, cómodos y baratos Instaurar progresivamente los tratamientos complejos Enseñar a los pacientes crónicos a regular su tratamiento Facilitar el conocimiento y la comprensión de la terapéutica Explicar los beneficios y riesgos de la medicación Comentar con detalle el tratamiento, escuchar al paciente, dar instrucciones por escrito, trabajar la confianza - Establecer los objetivos del tratamiento junto con el paciente - Telefonear al paciente y permitir que éste telefonee al médico para aclararle dudas sobre el tratamiento - Modificar las creencias erróneas del paciente sobre su enfermedad - Aumentar el apoyo social y familiar del paciente - Todos los miembros del equipo terapéutico deben estar implicados en la tarea educativa y con mensajes nunca contradictorios Educadores en Asma Asma y Educación Tabla 2. Medidas generales para mejorar la comunicación con los pacientes y sus familias7,60 124 - Mostrar atención al paciente (contacto visual, mejor sentarse junto al paciente que permanecer de pie, moverse lentamente, inclinarse levemente, algunos gestos y posturas que muestren el interés por lo que dice el paciente). - Averiguar las preocupaciones, creencias y expectativas subyacentes del paciente sobre su enfermedad o las de los padres acerca de su hijo. - Tratar de que los mensajes sean tranquilizadores y alivien los miedos (el temor es una distracción, su reducción permite al paciente centrarse en lo que está diciendo el médico) - Abordar lo antes posible las observaciones expresadas por la familia, lo cual nos permite centrar su atención en la información que les proporcionamos - Mantener con el paciente o con sus padres una conversación utilizando preguntas abiertas, con un lenguaje simple y utilizando ejemplos para que entiendan fácilmente los conceptos importantes. - Adaptar el régimen terapéutico valorando los problemas potenciales que se puedan presentar en cuanto a dosis ó efectos secundarios de los fármacos recomendados. - Proporcionar a los pacientes y a su familia un plan de manejo escrito. - Utilizar adecuadamente estímulos no verbales (como una palmada en la espalda o un asentimiento con la cabeza) y elogios verbales, cuando el paciente cumplimente adecuadamente el plan establecido. - Averiguar los objetivos inmediatos que busca el paciente y/o la familia respecto al control de la enfermedad y llegar a un acuerdo pactando objetivos a corto plazo. Los objetivos médicos se conseguirán a través de los del paciente. - Revisión del plan terapéutico a largo plazo valorando el éxito o fracaso sobre los objetivos marcados. - Ayudar al paciente y a su familia a planificar la toma de decisiones. BIBLIOGRAFÍA 1- National Institutes of Health. National Asthma Education and Prevention Program Expert Report 3(NAEP EPR-3). Guidelines for the Diagnosis and Management of Asthma 2007. Disponible en: http://www.nhlbi.nih.gov/guidelines/asthma/asthmafullrpt.pdf 2- Global Iniatitive for Asthma (GINA). Global Strategy for Asthma Management and Prevention. Update 2008. Disponible en: www.ginasthma.com 3- Castillo Laita JA, De Benito Fernández FJ, Escribano Montaner A, Fernández Benítez M, García de la Rubia S, Garde Garde J, y col. Consenso sobre tratamiento del asma en pediatría. An Pediatr(Barc) 2007 ;67 :253-73 4- Bacharier LB, Boner A, Carlsen KH, Eigenmann PA, Frischer T, Gotz M et al. Diagnostic and treatment of asthma in childhood: a PRACTALL consensus report. Allergy 2008;63:5-3 5- Rabe KF, Vermiere PA, Soriano JB, Maier WC. Clinical mangement of asthma in 1999: The Asthma Insights and Reality in Europe (AIRE) Study. Eur Respir J 2000; 16: 802-7. 6- Children & Asthma in America. Disponible en: http://www.asthmainamerica.com/children_index.html 7- Roman Piñana JM, Korta Murua J, Martínez Gómez M. Educación y autocuidados en el asma. En: Cobos N, Pérez-Yarza EG Eds. Tratado de Neumología Infantil, 2ª Ed. Madrid, Ergon 2008,pp 747-74 8- Adams CD, Dreyer ML, Dinakar C, Portnoy JM Pediatric Asthma: a look at adherence from the patient and family perspective. Curr Allergy Asthma Rep 2004;4:425-32 9- Rand CS, Wise RA. Measuring adherence to asthma medications regimens. Am J Resp Crit Care Med 1994; 149:S69-S76 10- Nacional Asthma Council Australia (NAC). Asthma Management Handboock. Disponible en: http://www.nationalasthma.org/publications/amh/amhcont.htm 11- Mullen PD. Compliance becomes concordance. Making a change in terminology produce change in behaviour. Br M J 1997; 314:691-692 12- Sanz EJ. Concordance and children’s use of medicines. BMJ 2003; 327:858-60 13- Horne R. Compliance, Adherence and Concordance. Implications for Asthma treatment. Chest 2006;130:65S-72S 14- Gillisen A. Patients’adherence in asthma. J Phys Pharm 2007;58 (Suppl 5):205-22 15- Milgrom H,Bender B, Ackerson L, Bowry P, Smith B, Rand C. Noncompliance and treatment failure in children with asthma. J Allergy Clin Immunol 1996; 98:1051-1057 16- Jonasson G, Carlsen K, Mowinckel P. Asthma drug adherence in a long term clinical trial. Arch Dis Cgild 2000;83:330-33 17- McQuaid EL, Koper SJ, Klein RB et al. Medication adherence in pediatric asthma: reasoning, responsability and behavior. J Pediatr Psychol 2003;28:323-33 18- Osterberg L, Blaschke T. Drug therapy: adherence to medication. N Engl J Med 2005;353:487-497 19- Buston KM, Word SF. Non-compliance amongst adolescents with asthma:listening to what they tel us about self-management. Fam Pract 2000;17:134-8 20- Dinwiddie R, Muller WG. Adolescent treatment compliance in asthma J R Soc Med 2002;95:68-71 Educadores en Asma 125 Asma y Educación 126 21- Jones BL, Nelly KJ. The adolescent with asthma: fostering aadherence to optimize therapy. Clin Pharm Ther2008;84:749-53 22- Braun D, Creer TL. Medication compliance in children with asthma J Asthma 1986;23(2):49-59 23- Zora JA, Lutz LN, Tinkelman DG, Assesment of compliance in children using inhaled beta adrenergic agonists. Ann Allergy 1989; 62-406-409 24- Couts JAP, Gibson NA, Paton JY. Measuring compliance with inhaled medication in asthma . Arch Dis Child 1992;67:332-3 25- Dekker FN, Dieleman FE, Kaptein AA, Mulder JD. Compliance with pulmonary medication in general practice. Eur Resp J 1993; 6: 886-90. 26- Gibson NA, Ferguson AE, Aitchison TC, Paton JY. Compliance with inhaled asthma medication in preschool children. Thorax 1995;50:1274-9 27- Braunstein GL, Trinquet G, Harper AE and a Compliance Working Group. Compliance with nedocromil sodium and nedocromil sodium/salbutamol combination. Eur Resp J 1996; 9: 893-8. 28- Bender BG, Wamboldt FS, O’Connor AL, Rand C, Szefler S, Milgrom H, Wamboldt MZ. Measurement of children’s asthma medication adherence by self report, mother report, canister weight, and doser CT. Ann Allergy Asthma Immunol 2000;85:416-21 29- Cochrane MG, Bala MV, Downs KE, Mauskopf J, Ben-Joseph RH. Inhaled corticosteroids for asthma therapy. Patient compliance, devices and inhalation technique. Chest 2000;117:542-550 30- Burguess S, Sly PD, Morawska A, Devadason SG. Assessing adherence and factors associated with adherence in young children with asthma. Respirol 2008;13:559-63 31 Apter AJ, Reisine ST, Affleck G, Barrows E, Zuwallack RL. Adherence with twice-daily dosing of inhaled steroids. Am J respire Crit Care Med 1998;157:1810-17 32- DiMatteo MR, Giordani PJ, Lepper HS, Croghan TW. Patient adherence and medical treatment outcomes: a meta-analysis. Med Care 2002; 40: 794-811. 33- Schroeder K, Fahey T, Ebrahim S, Peters TJ. Adherence to long-term therapies: recent WHO report provides some answers but poses even more questions. J Clin Epidemiol 2004; 57: 2-3. 34- Horn CR, Clark TJH, Cochrane GM. Compliance with inhaled therapy and morbidity from asthma. Respir Med 1990; 84:67-70 35- Abramson MJ, Bailey MJ, Couper FJ, Driver JS, Drummer OJ, Farbes AB et al and the Victorian Asthma Mortality Study Group. Are asthma medications and management related to deaths from asthma? Am J Resp Crit Care Med 2001; 163: 12-8. 36- World Health Organization. Adherence to long-term therapies. Evidence for action.. Geneve, Switzerland: World Health Organization 2003 37- Bender BG, Wamboldt FS, O’Connor AL, Rand C, Szefler S, Milgrom H, Wamboldt MZ. Measurement of children’s asthma medication adherence by self report, mother report, canister weight, and doser CT. Ann Allergy Asthma Immunol 2000;85:416-21 38- Bender BG, Bartlett SJ, Rand CS, Turner C, Wanboldt FS, Zhang L. Impact of interview mode on accuracy of child and parent report of adherence with asthma-controller medication. Pediatrics 2007; 120: e471-7. 39- Morisky DE, Green LW, Levine DM. Concurrent and predictive validity of a self-reported measure of medication adherence. Med Care 1986;24:67-74 40- Haynes RB, Taylor DW, Sackett DL et als. Compliance in health care. Baltimore MD:Johns Hopkins University Press 1979 41- Delgado-Corcoran C, Kisoon N, Murphy SP et al. Exhaled nitric oxide reflects asthma severity and asthma control. Pediatr Crit Care Med 2004;5:48-52 42- Hyland ME. Types of non-compliance. Eur Respir Rev 1998; 8: 255-9. 43- Bender BG, Long A, Parasuraman B, Zung Vu Tran. Factors influencing patient decisions about the use of asthma controller medication. Ann Allergy Asthma Immunol 2007;98:322-8 44- Williams LK, Joseph CL, Peterson EL, Wells K, Wang M, Chowdhry VK et al. Patients with asthma who do not fill their inhaled corticosteroids: a study of primary nonadherence. J Allergy Clin Immunol 2007; 120: 1153-9. 45- Rand CS. Patient and regimen-related factors that influence compliance with asthma therapy. Eur Resp Rew 1998; 8: 270-4. 46- Bender B, Zhang L. Negative affect, medication adherence, and asthma control in children. J Allergy Clin Immunol 2008;122:490-5 47- Korta J, Valverde J, Praena M, Figuerola J, Rodríguez CR, Rueda S, y col. La educación terapéutica en el asma. An Pediatr 2007;66:496:517 48- Payot F. Asthme de l’enfant: comment améliorer l’observence. Arch Pediatr 2006; 13: 540-3. 49- Intervenciones para mejorar el cumplimiento con la medicación (Revisión Cochrane traducida). En: La Biblioteca Cochrane Plus, 2007 Número 4. Oxford: Update Software Ltd. Disponible en: http://www.update-software.com. (Traducida de The Cochrane Library, 2007 Issue 4. Chichester, UK: John Wiley & Sons, Ltd.). 50- Bender B, Rankin A, Vu Tran Z, Wamboldt FS. Brief-interval telephone surveys of medication adherence and asthma symptoms in the Childhood Asthma Management Program Continuation Study. Ann Allergy Asthma Immunol 2008;101:382-6 51- Liptak GS. Cómo mejorar el cumplimiento del tratamiento en Pediatría. Pediatr Rev (ed esp) 1996; 17: 163-9. 52- Winnick S, Lucas DO, Hartman AL, Toll D. How do you improve compliance? Pediatrics 2005;115:718-24 53- Bender BG. Overcoming barriers to nonadherence in asthma treatment. J Allergy Clin Immunol 2002;109: S554-9 54- Fiese BH, Wamboldt FS, Anbar RD. Family asthma management routines: connections to medical adherence and quality of life. J Pediatr 2005;146:171-6 55- Fiese BH, Everhart RS. Medical adherence and childhood chronic illness: family daily management skills and emotional climate as emerging contributors. Curr Opin Pediatr 2006;18:551-7 56- Street RL. Information-giving in medical consultations: the influence of patients communicative styles and personal characteristics. Soc Sci Med 1991;32:541-8 57- Tates K, Meeuwesen L. Doctor-parent-child communication. A(re)view of the literatura. Soc Sci Med 2001; 52: 839-51. Educadores en Asma 127 Asma y Educación 58- Wassmer E, Minnaar G, Abdel Aal N, Atkinson M, Gupta E, Yuen S et al. How do paediatricians communicate with children and parents? Acta Paediatrica2004; 93: 1501-6. 59- Nobile C, Drotar D. Research on the quality of parent- provider communication in pediatric care: implications and recommendations. J Dev Bea Pediatr 2003; 24: 279-90. 60- Partridge MR, Hill SR. Enhancing care for people with asthma: the role of communication, education, training and self-management. Eur Respir J 2000;16:333-48 61- Erickson SJ, Gerstle M, Feldstein SW. Brief interventions and motivational interviewing with children, adolescents and their parents in pediatric health care settings. A review. Arch Pediatr Adolesc Med 2005;159:1173-80 62- Borrelli B, Riekert KA, Weinstein A, Rathier L.Brief motivational interviewing as a clinical strategy to promote asthma medication adherence. J Allergy Clin Immunol 2007; 120: 1023-30. 128 volver al índice Automanejo: Plan De Accion Carmen Rosa Rodríguez Fernández-Oliva Pediatra. Atención Primaria. Neumología Pediátrica. Tenerife José Valverde Molina Pediatra. Neumología Pediátrica. Hospital Los Arcos. Murcia l aumento de la prevalencia y morbi-mortalidad del asma en las últimas décadas, a pesar de los avances surgidos en los conocimientos fisiopatológicos, la disponibilidad de mejores y más efectivos fármacos y la divulgación de guías clínicas para el manejo de la enfermedad, ha sido la causa del desarrollado de programas educativos con el objetivo de optimizar prácticas de atención sanitaria, reducir la morbilidad y disminuir los costes socio-sanitarios. Esta educación tiene como objetivo ayudar a los pacientes y sus familias a desarrollar los conocimientos necesarios, actitudes, creencias y habilidades para el adecuado automanejo efectivo de su enfermedad. Este automanejo, aunque no siempre alcanzable en igual grado por todas las familias, debe ser conseguido de forma progresiva. Una de las principales herramientas educativas para el automanejo de la enfermedad es el diseño de planes de acción por escrito individualizados. E Podríamos definir un plan de acción por escrito como una guía educativa, individualizada, para ayudar al niño, familia y/o educadores en el manejo y control de los síntomas del asma. Debe ser basado en metas pactadas, comprensible –o sea, redactado de forma sencilla–, realista y revisado periódicamente. Una revisión realizada por Toelle BG y Ram FSF para Cochrane destaca que los ensayos clínicos disponibles son demasiado pequeños y los resultados pocos e Asma y Educación inconsistentes como para establecer una conclusión sólida en cuanto a la contribución de planes de autocuidados escritos en los efectos beneficiosos de un programa exhaustivo de atención del asma. No hay suficientes pruebas a partir de ensayos para mostrar que estos planes, como única intervención, mejoren los resultados en salud. Aunque la provisión de instrucciones escritas claras a los pacientes es considerada una práctica clínica adecuada. Otra realizada por Boghal y cols concluye que las pruebas actuales sugieren que los plan de acción por escrito –PAE– basados en la monitorización de los síntomas son superiores a los PAE basados en la monitorización del flujo máximo para prevenir las visitas a los servicios de urgencias, aunque no hay datos suficientes para concluir firmemente si la superioridad observada depende del mayor cumplimiento de la estrategia de monitorización, la identificación temprana del inicio del deterioro, el umbral más alto para la presentación en los servicios de atención de urgencias, o de las recomendaciones específicas del tratamiento. 130 Una explicación de estos resultados sería que para cambiar la conducta del tratamiento del asma y mejorar los resultados de la salud se requiere un enfoque coordinada entre la educación del paciente, la provisión de estos planes y la existencia de revisiones periódicas. Haciéndolo así se producen una reducción del 40% en las hospitalizaciones y del 20% en las visitas a urgencias. Pero ¿Qué debe contener un plan de acción por escrito para ser efectivo?. Gibson PG y Powell H publican en Thorax un metaanálisis sobre los componentes que deben formar parte de dichos planes. Encuentran que los planes basados en el mejor flujo espiratorio máximo personal, que usan 2-4 puntos de acción, y recomiendan tanto corticoides inhalados como orales para el tratamiento de las exacerbaciones mejoran los resultados en salud. Objetivos de un plan de automanejo 1. Estimular la responsabilidad en el cuidado cotidiano del asma, compartida con su medico/ enfermera. 2. Adiestramiento en cómo monitorizar su estado y en cómo reconocer los empeoramientos, bien basándose en síntomas y/o en registro domiciliario del FEM. 3. Enseñar el uso del medidor de FEM (según situaciones). 4. Hacer ensayos de automanejo introduciendo cambios en la medicación de mantenimiento en función de empeoramientos y con revisiones muy próximas. 5. Proporcionar la medicación (corticoides orales) y las instrucciones precisas sobre dosificación para usar en las exacerbaciones importantes. Aspectos que deben ser tomados en cuanta antes de elaborar un plan de automanejo • A quien vamos a dirigirlo • Requerimientos particulares del paciente • Puntos a desarrollar en el plan • Plan concreto, individualizado, de fácil manejo Plan de acción individual. En el niño hay diferentes aspectos o “frentes educativos” muy importantes a la hora del automanejo de la enfermedad: 1. Identificación de los síntomas: la información dependerá de la edad el niño y su evolución clínica y tipo de asma. A partir de los 7 años se ha comprobado una buena identificación de síntomas en general: pueden distinguir al respirar el “pitido“, tos nocturna o asociada al ejercicio, dificultad para la respiración y dolor en el pecho son los síntomas referidos por los niños con mayor frecuencia. Este entrenamiento es importante porque con frecuencia el niño ha estado solo y “debe tomar las primeras decisiones” ante el inicio de una crisis: ponerse el aerosol, parar de jugar, llamar a un adulto... 2. Actitud ante el inicio de una crisis: dependerá de si el niño está solo, en el colegio o en casa, de la edad del niño, si habitualmente tiene acceso a la medicación o no. La información más importante que se debe transmitir ante el inicio de los primeros síntomas de una crisis es: • Si está realizando actividad física dejar de hacerla, y tranquilizarse. • Si es un niño que habitualmente lleva el broncodilatador en su mochila, o tiene acceso a ella en el domicilio, administrarse 2-4 puffs dependiendo de las pautas. • Notificar a un adulto inmediatamente 3. Conocimientos básicos acerca de su medicación: el niño a partir de los 6-7 años sabe diferenciar si lo enseñamos, que tratamiento es el de todos los días y cuál es el que debe utilizar para cuando tiene mucha tos, pitos o dificultad para respirar o administrarse antes del ejercicio. Al instaurar el tratamiento debemos hacer una distinción entre los dos tipos de fármacos que utilizaremos y familiarizar al niño, con los nombres y su acción explicada de modo sencillo: el mantenimiento le ayudará a no ponerse malo tantas veces y el de rescate evita que los primeros síntomas lleguen a ser más graves además de eliminar la tos y su dificultad para respirar. Educadores en Asma 131 Asma y Educación Plan de acción familiar. Debe contener los aspectos de la enfermedad para lograr con los padres/cuidadores un manejo adecuado. Estos aspectos son los siguientes: 1. Manejo en Fase de mantenimiento. • Qué medicación y a qué dosis debe tomar diariamente de tratamiento preventivo. • Qué desencadenantes debe evitar. • Qué medicación usar como rescate ante síntomas ocasionales. • Si debe tomar medicación broncodilatadora ante actividades extraordinarias y cual. • Cómo monitorizar su estado basal (síntomas o mediciones de PEF) 2. Manejo en Fase aguda o crisis: 132 • Cómo reconocer un empeoramiento (síntomas o registros de PF): igual que hablamos para el niño en la identificación de síntomas nos ayuda la historia clínica: los síntomas cardinales son la tos, sensación de falta de aire en el niño mayor, ritmo de respiración, signos de distress respiratorio: uso de musculatura intercostal, supraesternal, que adquiere especial importancia en el lactante. Todos estos signos los debemos hablar con los padres para su detección precoz y poder actuar en consecuencia • Establecer una serie de niveles de gravedad y establecer cómo actuar en cada uno de ellos. • Uso de medicación de rescate en domicilio y valoración de la respuesta. 3. Identificación y evitación de desencadenantes. La evitación de desencadenantes requiere el establecimiento de una serie de conductas de evitación de infecciones respiratorias, tabaco, alergenos, realización de ejercicio físico, etc. Las normas de control ambiental constituyen uno de los aspectos del manejo de la enfermedad, que ha demostrado mayor repercusión en el ámbito familiar, por lo que es aconsejable: • Realizar una individualización de las normas de control ambiental del niño. • Identificar los desencadenantes más relevantes en cada caso y analizar conjuntamente los problemas que se plantean en las medidas de control y “negociar” soluciones. Evaluación del plan: Entre los resultados en salud, objetivables, cuando aplicamos un plan de automanejo, tenemos los siguientes: • • • • Nº Nº Nº Nº visitas a Urgencias dias de absentismo escolar noches con síntomas exacerbaciones Ejemplos de plan de acción por escrito podrían ser los siguientes: ver esquemas. BIBLIOGRAFIA RECOMENDADA Expert Panel Report 3. Guidelines for the diagnosis and Management of Asthma. Disponible en: http://www.nhlbi.nih.gov/guidelines/asthma/asthgdln.htm British Guideline on the Management of Asthma 2008. Disponible en: http://www.brit-thoracic.org.uk/ClinicalInformation/Asthma/AsthmaGuidelines/tabid/83/Default.aspx Global Strategy for Asthma Management and Prevention. 2008. Disponible en: www.ginasthma.com. Guía Española para el Manejo del Asma (GEMA). Disponible en: http://www.gemasma.com. Toelle BG, Ram FSF. Planes de tratamiento personalizados escritos para el asma en niños y adultos (Revisión Cochrane traducida). En: La Biblioteca Cochrane Plus, 2005 Número 4. Oxford: Update Software Ltd. Disponible en: http://www.update-software.com. Gibson PG, Powell H. griten action plans for asthma: an evidence-based review of the key components. Thorax 2004;59:94-99. Bhogal S, Zemek R, Ducharne FM. Planes de acción escritos para el asma en niños (Revisión Cochrane traducida). En: La Biblioteca Cochrane Plus, 2006 Número 4. Oxford: Update Software Ltd. Traducida de The Cochrane Library, 2006 Issue 4. Chichester, UK: John Wiley & Sons, Ltd.). Educadores en Asma 133 Asma y Educación Seguir tratamiento de mantenimiento ------------------------------------------------------------------------------------------------------------------------------------ El niño no tiene síntomas Valores de FEM normal: ------------------------------------------ Medidas de control ambiental individualizadas Recordatorio técnica inhalatoria Recomendaciones si síntomas con ejercicio 134 El niño tiene alguno de estos síntomas: Fatiga/ahogo Pitos en el pecho Crisis de tos Despertar por la noche No puede jugar o hacer deporte, dificultad para el ejercicio físico. En lactantes, además: dificultad respiratoria (retracciones), llanto débil, dificultad para alimentarse. FEM:------------------------------------ Si no mejora: Tratamiento a seguir hasta que le vea el médico: – Broncodilatador :------------------------------------------------------------------– Antiinflamatorio:--------------------------------------------------------------------Contacte con su pediatra Si empeora de nuevo pase al siguiente apartado FEM:-------------------------------- Plan de acción: Usar broncodilatador: ------------------dosis----------------------------------------Si es necesario puede repetir el tratamiento cada 20 minutos hasta 3 veces en una hora y valore como se encuentra su hijo para saber lo que tiene que hacer a continuación Si ha mejorado: –Continuar con el broncodilatador: Dosis Frecuencia -------------------------------------------------------Continúe con su tratamiento de fondo (si su pediatra se lo ha recomendado) --------------------------------------------------------Consulte con su pediatra Su hijo está peor, si tiene fatiga y pitos muy intensos y/o dificultad para respirar muy marcada y/o tiene habla entrecortada y/o cianosis (amoratamiento) Acuda de inmediato al Servicio de Urgencias del Centro de Salud o del Hospital más próximo, si no es posible su transporte rápido llame al teléfono de urgencias sanitarias (112) Plan de acción para el control del Asma1 Tu tratamiento habitual es: 1. Cada día tomo: _________________________________ 2. Antes del ejercicio tomo ___________ CUANDO AUMENTAR EL TRATAMIENTO: Valora tu nivel de control del asma: En la semana pasada has tenido: ¿Síntomas de asma más de dos veces al No Si día? ¿Actividad o ejercicio limitado por el No Si asma? ¿Despertares por la noche debido al asma? No Si ¿Necesidad medicación de alivio más de No Si dos veces? ¿Si mides el (FEM), tu FEM es menor de No Si ________ Si has contestado Si a 3 o más preguntas, tu asma no esta bien controlado y puede ser necesario subir un paso tu tratamiento COMO AUMENTAR EL TRATAMIENTO: Aumenta el tratamiento de ____________ a ____________________________________ y valora la mejoría cada día. Mantén este tratamiento ________días CUANDO CONSULTAR AL PEDIATRA: Llama al 902 505 060 y pide cita con tu medico si no mejoras en ____días CUANDO DEBES ACUDIR A URGENCIAS: 1. Si tienes dificultad para respirar y solo puedes hablar con frases cortas 2. Si tienes una crisis grave y estas preocupada/o 3. Si necesitas tu medicación de alivio más de cada 4 horas y no mejoras • Toma _____ puffs de ______________ (inhalador azul) • Toma __________________________ (corticoide por boca) • Busca ayuda medica: Ve a urgencias o llama al 061 • Continua tomando ____ de ___________ hasta que te visite el medico 1 Modificado de GINA www.ginasthma.com Educadores en Asma 135 Asma y Educación 136 volver al índice