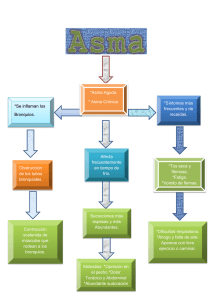
Monografía - Sociedad Española de Neumología Pediátrica
Anuncio

MONOGRAFÍA ASMA Y EDUCACIÓN CURSO PARA EDUCADORES EN ASMA 3.ª EDICIÓN Donostia-San Sebastián, 23-25 de Febrero de 2006 Editores: Javier Korta Murua Asociación de Médicos Asma y Educación Grupo de Asma y Educación (SENP) Título: III Curso para educadores en asma Editores: Javier Korta Murua Grupo de Asma y Educación (SENP) Donostia-San Sebastián, Febrero 2006 D.L.: SS-148/06 ISBN: 84-689-6693-2 AUTORES Ane Aldasoro. DUE. Unidad de Neumología Pediátrica. Hospital Donostia. Gipuzkoa. Mª Ángeles Neira Rodríguez. Pediatra. Unidad de Neumología Pediátrica. Hospital Niño Jesús. Madrid. Carlos A. Díaz Vázquez. Pediatra. Centro de Salud de Moreda (Mieres). Director de la web de la AEP y Respirar. Asturias. Javier Pérez Frías. Pediatra. Unidad de Neumología Pediátrica. Hospital Carlos Haya. Málaga. Hernan Cancio. Psicólogo. Instituto ANTAE. Madrid. Manuel Praena Crespo. Pediatra. Neumología Pediátrica. Centro Salud Calendaria. Sevilla. Joan Figuerola Mulet. Pediatra. Unidad de Neumología Pediátrica. Hospital Son Dureta. Palma de Mallorca. Ángeles Gervilla Castillo. Catedrática de Pedagogía. Facultad de Ciencias de la Educación. Universidad de Málaga. Eduardo Gónzalez Pérez-Yarza. Jefe Servicio de Pediatría. Unidad de Neumología Pediátrica. Hospital Donostia. Gipuzkoa. Javier Korta Murua. Pediatra. Unidad de Neumología Pediátrica. Hospital Bidasoa. Gipuzkoa. Maite López García. DUE. Neumología. Hospital Bidasoa. Gipuzkoa. Máximo Martínez Gómez. Pediatra. Unidad de Neumología Pediátrica. H.U. Materno Infantil. Granada. Carmen Rosa Rodríguez Fernández-Oliva. Pediatra. Neumología Pediátrica. Centro de Salud La Cuesta. Tenerife. Juana María Román Piñana. Jefe Servicio de Pediatría. Unidad de Neumología Pediátrica. Hospital Son Dureta. Palma de Mallorca. Santiago Rueda Esteban. Pediatra. Unidad de Neumología Pediátrica. Hospital Clínico Universitario. Madrid. José Valverde Molina. Pediatra. Unidad de Neumología Pediátrica. Hospital Los Arcos. Murcia. Carlos Vázquez Cordero. Pediatra. Unidad de Neumología Pediátrica. Hospital de Cruces. Bilbao. PRÓLOGO En el momento actual resulta indiscutible el papel que la educación juega en el manejo del asma, y no como algo complementario sino como parte fundamental del mismo. Tal es así, que las guías de consenso elaboradas con la metodología de la medicina basada en pruebas, recomiendan su implantación en la rutina de la atención al niño asmático. Los que formamos parte del Grupo de Asma y Educación de la Sociedad Española de Neumología Pediátrica, junto con muchos otros profesionales, estamos convencidos de que esto debe ser así, pero sabemos que para poder implementar acciones educativas en nuestro ámbito de trabajo es preciso, además de la voluntad, una formación acorde a las necesidades que se nos plantean. Con el objetivo claro de contribuir a esa formación, en la línea de los dos cursos precedentes, hemos planteado este III Curso para Educadores en Asma en base a una combinación de aspectos teóricos, imprescindibles, con talleres prácticos y presentación de casos clínicos interactivos, con el fin de permitir la colaboración y actividad de todos los asistentes de una forma más participativa. Basándonos en experiencias previas y en las propuestas y valoraciones realizadas por los alumnos, tratamos de que sea un curso eminentemente práctico con la idea de que realmente sea de utilidad a todos los que, de una u otra manera, nos relacionamos con pacientes, y familiares, afectos de asma. Esta Monografía recoge los resúmenes de las ponencias y de dos de los talleres que vamos a realizar. No pretende ser un libro de texto pero sí, quizás, una pequeña obra de referencia ó de consulta. Esperamos, con ilusión, que el desarrollo del curso cumpla con las expectativas generadas. En cualquier caso, estoy convencido de ello, habremos contribuído al objetivo final del que participamos todos los que aquí nos reunimos: ofrecer a nuestros niños-jóvenes y a sus padres lo mejor de nuestra profesión. No podemos finalizar esa introducción sin expresar nuestro más sincero agradecimiento al Hospital Donostia, al Hospital Bidasoa y a la industria farmaceútica por su colaboración, sin la cual este evento sería imposible de llevar a buen término. Javier Korta Murua Director del Curso ÍNDICE Asma en el niño: ¿hacia dónde vamos? . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 9 J. Pérez Frías, G. Spitaleri, A. Cordón, E.Pérez Ruiz Fenotipos y clasificación del asma en la infancia . . . . . . . . . . . . . . . . . . . . . . . . . . . 17 C. Vázquez Cordero Manejo de la crisis asmática . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 29 M. Martínez Gómez , J. C. Martínez Bernal, A. Quesada Alguacil, A.Pérez Aragón Tratamiento de base del asma en la infancia . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 37 E. González Pérez-Yarza Educación del paciente asmático. Algunas preguntas a responder . . . . . . . . . . . . . 43 J. Valverde Molina ¿Cómo mejorar la adherencia al tratamiento? . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 53 J. Korta Murua Interés de la Educación Terapéutica en el manejo del asma . . . . . . . . . . . . . . . . . . 65 J. Román Piñana Educación en el niño asmático menor de 7 años: análisis del entorno socio-familiar . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 75 C. R. Rodríguez Fernández-Oliva Características educativas en el asma del adolescente: orientación acerca de su futuro. ¿Educación por pares? . . . . . . . . . . . . . . . . . . . . . 81 Ane Aldasoro Orientación de la actividad física en el joven asmático . . . . . . . . . . . . . . . . . . . . . . 87 S. Rueda Esteban Educación en el ámbito de la Atención Primaria . . . . . . . . . . . . . . . . . . . . . . . . . . . 93 M. Praena Crespo, A. Martos Fernández, M. Romero García Educación en el ámbito del colegio . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 103 M. A. Neira Rodríguez Educación en el ámbito de las Urgencias . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 109 J. Román Piñana Educación en el ámbito del Hospital . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 119 M. López García ¿Cómo se hace un plan de automanejo? . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 125 C. R. Rodríguez Fernández-Oliva, J. Valverde Molina Técnicas de aproximación a la Educación del paciente asmático y sus familiares . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 133 A. Gervilla Castillo ¿Cómo hago mi propio Plan Educativo? El triángulo niño-padres-educador entra en juego . . . . . . . . . . . . . . . . . . . . . . . . . 145 C. Díaz Vázquez Talleres prácticos. . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 163 Dispositivos para el suministro de la terapia inhalada . . . . . . . . . . . . . . . . . . . . . . 165 M. A. Neira, S. Rueda Métodos educativos para explicar el asma. Búsqueda de recursos . . . . . . . . . . . . 181 M. Praena Crespo PONENCIAS 7 8 Asma en el niño: ¿Hacia dónde vamos? J. Pérez Frías, G. Spitaleri, A. Cordón, E. Pérez Ruiz Unidad de Neumología. Hospital Carlos Haya y Facultad de Medicina. Málaga 9 10 Existen numerosas preguntas pendientes de contestación tanto en servicios hospitalarios como en atención primaria respecto a la clínica, investigación y tratamiento del asma; quizá antes de saber hacia donde vamos sea interesante considerar donde estamos, especialmente a la luz de lo reflejado en las guías sobre el tema habitualmente en uso. El asma es una enfermedad crónica que necesita ser reevaluada constantemente. Cada consulta médica o visita a la clínica debería incluir una evaluación detallada para determinar si el asma del paciente está bajo control o no. Los pacientes, y los médicos a cuyo cargo están, no deberían contentarse con menos que un asma bien controlada o completamente controlada. Esta es una primera premisa y sin un acuerdo total en este punto es difícil seguir adelante, por tanto asumamos que este debe ser nuestro primer punto de encuentro y punto de partida obligado. Punto de partida.Un primer apartado a discutir es la efectividad de la educación en el asma y en esto la Colaboración Cochrane comunica unos resultados claros, si bien añadiendo un punto de preocupación, especialmente en lo referente a algunas intervenciones sobre los pacientes en el ámbito de la pediatría., como mas adelante veremos. Como conclusión general sobre la educación en el asma la Colaboración Cochrane no tiene dudas y establece como evidencias de Nivel I – (Recomendaciones de tipo A) - las siguientes, aplicadas a adultos1 y niños2: • La educación es un componente esencial en el manejo del asma. • La intervención en asma que incluye programas educativos encaminados al autocontrol en el domicilio es efectiva y mejora todo tipo de resultados (función pulmonar, síntomas, uso de medicación de rescate, días perdidos de actividad, calidad de vida y costes, entre otros). Esta efectividad es superior a la proporcionada sólo por los cuidados habituales. • Aportar planes de acción por escrito que permitan el autocontrol asociados a conocimientos sobre asma, adquisición de habilidades y revisiones médicas periódicas resulta más efectivo que los cuidados habituales (que solo incluyen 1,2 o los tres ítems descritos arriba)3. En cuanto a la educación específica sobre niños y adolescentes2: hay el mismo nivel (Nivel IRecomendaciones A) en los siguientes puntos: • Los programas educativos de auto manejo del asma en niños, mejoran un amplio espectro de mediciones y resultados, por lo que deberían ser incorporados de forma habitual a los cuidados del paciente con asma. • La educación en el asma no debe asentarse solo en el uso de material escrito y audiovisual. • Los programas de autocontrol mejoran la percepción de auto eficiencia de los padres. • Los resultados en salud son evidentes ya desde los 6 meses y significativos a partir de los 12 meses. • Los resultados son más evidentes en niños y adolescentes con asma moderada y grave. • Los programas de autocontrol basados en la medición del pico de flujo podrían se más eficaces que los basados en síntomas. Pero también advierte, y de forma enérgica – Nivel I –, sobre intervenciones educativas que no han revelado eficacia y que son las siguientes: • Intervenciones de carácter breve sobre niños que han acudido recientemente a urgencias, y captados por este motivo, no han mostrado reducción posterior de visitas al hospital. 11 • La aportación de información sobre asma a adultos, aunque parece mejorar la percepción de los síntomas, no mejora ningún resultado en salud4. • Las clínicas de asma (iniciativa frecuente en Reino Unido y Australia y consistentes en centros de atención primaria dedicados en forma exclusiva o predominante al asma), no ofrecen mejores resultados en relación a los cuidados normales ofrecidos desde los entornos habituales (centros de salud generales y hospitales). Por tanto persisten importantes controversias, de las cuales quiero destacar dos: A) En uno de sus últimos documentos - Haby MM y cols5 - la colaboración concluye que, considerando los ensayos publicados, no existen pruebas firmes para apoyar el uso de la educación en los niños que han asistido al servicio de urgencias por asma como una medida para disminuir las visitas posteriores a dichos servicios, los ingresos hospitalarios o las visitas médicas no programadas. Algunos ensayos parecían mostrar pruebas de beneficio, pero no están claras las razones de las diferencias entre estos estudios y los que tuvieron resultados negativos. Teniendo en cuenta que se incluyeron ocho ensayos con 1407 pacientes y que en todos la educación se proporcionó por enfermeras o por los investigadores, que en la comparación con el grupo control (atención usual) la educación no disminuyó las visitas posteriores al servicio de urgencias [cuatro ensayos; riesgo relativo (RR) = 0,87; intervalo de confianza (IC) del 95%: 0,37 a 2,08], los ingresos hospitalarios [cinco ensayos; RR = 0,74; IC del 95%: 0,38 a 1,46], ni las visitas médicas no programadas [cinco ensayos; RR = 0,74; IC del 95%: 0,49 a 1,12], y que además los análisis de subgrupos por la diferencia general en la magnitud de la intervención entre los grupos de tratamiento y de control (programa integral versus sólo información) o la sincronización de la intervención y el reclutamiento (inmediata versus demorada), dieron resultados similares al del análisis principal, no se pueden concluir beneficios de la educación al grupo experimental. B) Más esperables han sido los resultados de Fay JK y cols6. sobre la rentabilidad de las clínicas de asma en el sector primario, todavía – afortunadamente por lo que se ve - no demasiado extendidas en nuestro país pero que han mostrado su nula efectividad en el área anglosajona. Creo que es un punto a considerar y recapacitar sobre la tendencia que se esta detectando en algunos ámbitos para su implantación. Sobre estos dos puntos concretos no queda más remedio que concluir que los resultados son desalentadores y que, a lo mejor, debemos cambiar el objetivo de nuestros esfuerzos y dedicar tiempo y recursos a otras dianas diferentes al paciente. ¿Tal vez a los médicos?. Cuando es difícil saber donde vamos….Otro problema es el diagnostico de asma en niños menores de dos años, que sigue siendo complicado y poco claro. Las guías habituales (GINA7, NIH y otras) no nos ayudan demasiado en esto8, ya que la mayoría de los criterios diagnósticos relevantes lo son sólo para niños mayores, adolescentes y adultos. Por ejemplo ¿tiene asma un niño de año y medio de vida que ha presentado sibilancias en dos ocasiones con un intervalo libre de seis meses? ¿Cambiaria nuestro diagnostico si el niño tiene una historia familiar de asma o es atópico? Más de 6 millones de niños de menos de 18 años tienen asma. Se ha estimado que el 80% de los niños con asma desarrollan síntomas en torno a los 5 años, y que el 50% desarrolla tales síntomas en torno a los 2 años. Pero no siempre está claro si un niño menor de dos años tiene asma. Para la mayoría de los especialistas implicados es mucho más importante asegurarse que el paciente recibe un tratamiento adecuado, para cualquier problema respiratorio que pueda tener, que hacer un diagnóstico definitivo; esto a su vez nos lleva a que muchos médicos eviten hacer diagnósticos que presumen no del todo correctos y que podrían alterar innecesariamente la vida de toda la familia o estigmatizar al niño al adjudicarle la etiqueta de una enfermedad crónica que tal vez no tenga. De especial importancia pueden ser en este caso las conclusiones del estudio de Tucson (Tucson Children's Respiratory Study ) publicadas por Castro-Rodríguez y Fernando Martinez9 concluyendo que el desarrollo ulterior de asma puede ser anticipado en base a 12 parámetros clínicos observados, de los cuales consideran criterios mayores el asma en los padres y la atopia, más la presencia de sibilancias recurrentes en los tres primeros años de vida: pero quizás el que el 95% de los niños que no reúnen estos criterios se vean libres de asma en la edad escolar tiene aun más valor como criterio predictivo negativo para el desarrollo de asma. La educación sobre este grupo de pacientes es especialmente difícil y, bajo mi criterio, se debe basar en una información real y ponderada a la familia que sea capaz de hacerles comprender todas las posibles variables del problema, evitando de forma cuidadosa – y muy especialmente – la aparición de sentimientos de culpabilidad por parte de los padres. Destino.La vigilancia, el proceso mediante el cual se entiende la distribución y ocurrencia del asma en una población a lo largo del tiempo, es el primer paso que debe darse para manejar un problema de salud desde una perspectiva de salud pública. Es importante conocer la magnitud del problema. Esto podría ser determinado de varias maneras, por ejemplo, la cantidad de personas con la enfermedad o la cantidad de personas que mueren a causa de la misma. En el caso del asma, todavía no sabemos cómo prevenir ni curar la enfermedad, pero sí sabemos cómo disminuir su gravedad. Por ello puede ser importante conocer el número de personas con asma que reciben atención en urgencias o que son hospitalizadas. La gravedad disminuye principalmente mediante el control de la enfermedad. Saber cómo la gente se cuida su enfermedad resulta útil; por ejemplo, saber cuántas personas tienen planes para el manejo del asma y toman las medicinas adecuadas. El asma es una enfermedad costosa para el sistema de salud y para la sociedad; además, también lo son la atención en urgencias y la hospitalización por lo cual el conocer los costos a lo largo del tiempo proporciona información de utilidad. Debemos, por tanto, considerar el asma como una enfermedad compleja que requiere de una respuesta coordinada y multifacética de muchas organizaciones para combatirla de una manera eficaz. ¿Cuales deben ser los componentes de la respuesta de los organismos de salud pública contra el asma?.El hecho de conocer la enfermedad no es de mucha ayuda si no actuamos a partir de ese conocimiento e intervenimos de una forma que mejore la salud de los pacientes con asma. La información es crucial para definir dónde y qué tipo de programas son necesarios, así como para ofrecer información con fines educacionales. Además, la información es esencial para la evaluación del programa. Contar con buena información ayuda a determinar si estamos realizando las intervenciones adecuadas y si estamos haciendo bien las cosas. Eficacia y efectividad. La educación sobre el asma puede ser parte de una intervención más amplia o ser una actividad por si sola. Los programas educativos pueden estar dirigidos a personas con asma, padres de niños con asma, médicos y personal de enfermería, personal de las escuelas y público en general. La educación sobre el asma debe utilizar todos los medios posibles, desde la educación pública masiva en todas sus modalidades hasta la educación personalizada que tiene lugar en la consulta, pero es imprescindible el apoyo de todas las instituciones de un país para su éxito. Sobre lo anterior un comentario: las coaliciones implican un trabajo duro, requieren bastante tiempo y pueden generar mucho estrés a medida que se unen a este esfuerzo grupos diferentes con intereses diferentes. Quizá algunos de ustedes ya hayan participado en alguna de estas coaliciones – procesos, en el lenguaje de la administración - y pueden entender los desafíos que representan10. Sin embargo, dada la complejidad del asma y la cantidad de aspectos diversos que el manejo eficaz de la enfermedad requiere, una coalición es un elemento esencial en una respuesta de salud pública11. Abordar el tema del asma necesitará de actividades de intervención no solo propiciadas por el gobierno regional, estatal o local, sino también por comunidades, vecindarios y hogares. Las intervenciones pueden ser sencillas y concentrarse en un elemento específico del asma o pueden ser 13 complejas e integradas para abordar la temática del asma desde diferentes perspectivas. Mucho depende del nivel de financiación, de los recursos disponibles, del personal y del compromiso de los participantes. Hay muchos tipos y combinaciones de intervenciones posibles contra el asma. Las tres clases principales que considero aquí son el manejo médico, el ambiental12 y el escolar. Se deberían organizar grupos activos a todos los niveles para facilitar la realización de estas actividades, especialmente a nivel local. Entre las actividades importantes que deben realizarse se cuentan: reducir los factores desencadenantes del asma en hogares y escuelas y asegurar que todas las personas con asma reciban la ayuda médica necesaria para manejar su enfermedad. La respuesta de salud pública contra el asma se basa en intervenciones ambientales que ayuden a crear y mantener un ambiente saludable en el hogar, los centros educativos y en el trabajo – por ejemplo normativas antitabaco13- . En este aspecto la educación sobre el asma en las escuelas es muy importante. El asma es la causa principal del absentismo escolar entre las enfermedades crónicas. La educación debe ir acompañada de modificaciones del ambiente escolar y de una mayor concienciación sobre el asma en los colegios. La naturaleza del asma y su manejo presenta problemas que necesitan ser solucionados mediante un trabajo conjunto entre los maestros, los padres, los médicos y los estudiantes con asma; muchos niños con asma deben tomar medicinas durante el horario escolar y las medicinas deben estar disponibles en todo momento en caso de que se presente una crisis. Los niños necesitan tener acceso a las medicinas en la escuela, los patios de juegos o campos deportivos, los autobuses escolares y durante las actividades extraescolares programadas por los centros educativos. Las escuelas son el lugar ideal para que los niños aprendan sobre el manejo del asma en reuniones de grupos pequeños con otros niños que también tienen asma. Numerosas publicaciones han demostrado lo valioso que es realizar estas actividades14. Los administradores y las juntas escolares también deberían buscar la información sobre el asma para capacitar al personal de las escuelas en la prestación de estos servicios. Cada niño con asma debería tener un plan de manejo actualizado en los archivos de la escuela, junto con las medicinas necesarias para responder a ese plan, ambas cosas carentes en gran número de casos15. Debido a que los niños pasan un tiempo considerable en la escuela, el ambiente físico de la misma es importante para la prevención de los ataques de asma. Por último no se debe olvidar que todos los programas de intervención deben ser evaluados de manera que proporcionen respuestas a dos preguntas. Primera, “¿Estamos haciendo lo correcto?”, en otras palabras, ¿estamos aplicando enfoques que la investigación científica ha demostrado que mejoran la salud de aquellos objeto de la intervención?; es decir ¿actuamos eficazmente?. Y segunda, “¿Estamos haciendo las cosas correctamente y en el momento adecuado?”, en otras palabras, ¿estamos aplicando este enfoque, de comprobada eficacia, de manera correcta?; es decir ¿estamos siendo efectivos?. Un sistema de vigilancia bien diseñado, aunado a procesos de medición adecuados, proporciona las respuestas a estas preguntas de evaluación16. Bibliografía 1 Gibson PG, Powell H, Coughlan J, Wilson AJ, Abramson M, Haywood P, Bauman A, Hensley MJ, Walters EH. Self-management education and regular practitioner review for adults with asthma (Cochrane Review). In: The Cochrane Library, Issue 4, 2003. Chichester, UK: John Wiley & Sons, Ltd. Wolf FM, Guevara JP, Grum CM, Clark NM, Cates CJ Educational interventions for asthma in children (Cochrane Review). In: The Cochrane Library, Issue 1, 2004. Chichester, UK: John Wiley & Sons, Ltd. 2 Gibson PG, Powell H. Written action plans for asthma: an evidence-based review of the key components. Thorax 2004; 59: 94–99. 3 14 Gibson PG, Powell H, Coughlan J, Wilson AJ, Hensley MJ, Abramson M, Bauman A, Walters EH Limited (information only) patient education programs for adults with asthma (Cochrane Review). In: The Cochrane Library, Issue 4, 2003. Chichester, UK: John Wiley & Sons, Ltd. 4 Haby MM, Waters E, Robertson CF, Gibson PG, Ducharme FM Interventions for educating children who have attended the emergency room for asthma (Cochrane Review). In: The Cochrane Library, Issue 4, 2003. Chichester, UK: John Wiley & Sons, Ltd. 5 Fay JK, Jones A, Ram FSF. Clínicas para el asma con base en la atención primaria. En: The Cochrane Library Plus en español, Issue 4. Chichester. UK: John Wiley & Sons, Ltd.; 2003. 6 National Heart, Lung and Blood Institute. National Institutes of Health. Global strategy for asthma management and prevention.GINA revised 2002. 7 National Asthma Education and Prevention Program. Expert Panel Report II: Guidelines for the Diagnosis and Management of Asthma. Bethesda, MD: National Heart, Lung, and Blood Institute; 1997. 8 Castro-Rodriguez JA, Holberg CJ, Wright AL, Martinez FD. A Clinical Index to Define Risk of Asthma in Young Children with Recurrent Wheezing. Am. J. Respir. Crit. Care Med., 2000; 162:1403-1406. 9 Asma en el Niño y Adolescente”. Plan de Calidad y Eficiencia. Gestión por procesos asistenciales. Consejería de Salud. Junta de Andalucía. 2002. 10 Boulet LP, Thivierge RL, Amesse A, Nunes F, Francoeur S, Collet JP. Towards excellence in asthma management (TEAM): a populational disease-management model. J Asthma. 2002. 39:341-350 11 Etzel RA. How Environmental Exposures Influence the Development and Exacerbation of Asthma Pediatrics. 2003; 112: 233-239. 12 Wilson SR, Yamada EG, Sudhakar R, Roberto L, Mannino D, Mejia C, Huss N. A controlled trial of an environmental tobacco smoke reduction intervention in low-income children with asthma. Chest. 2001; 120:1719-1722. 13 Richardson CR. Educational interventions improve outcomes for children with asthma. J Fam Pract. 2003; 52:764-766. 14 Haby MM, Powell C, Oberklaid F, Waters EB, Robertson CF. Asthma in children: Gaps between current management and best practice. Journal of Paediatrics and Child Health. 2002. 38 :284 – 289. 15 Fink RJ. Pediatric asthma: Real world measures of effectiveness. Pediatric Pulmonology. 2002. 32 (S21): 31 – 37. 16 15 16 Fenotipos y clasificación del asma en la infancia Carlos Vázquez Cordero Sección de Neumología Pediátrica. Hospital de Cruces, Vizcaya 17 18 El asma bronquial es generalmente considerada la enfermedad crónica mas frecuente en la infancia. Se han dado cifras muy variables de su prevalencia, dependiendo del tipo de estudio (horizontal o longitudinal), la definición, y la metodología empleada. Según los datos del International Study of Asthma an Allergy in Childhood, (ISAAC), en niños de 13-14 años, la frecuencia de respiración sibilante durante el año anterior, es enormemente variable a lo largo del mundo, desde menos del 2% en Akola (India) a mas del 35% en Escocia1. En España el mismo estudio encontró una prevalencia variable entre el 5.5% (Pamplona) y el 15.4% (Cádiz). El asma, por otra parte, afecta a personas de todas las edades, constituyendo un importante problema sanitario en todo el mundo. Puede ser una enfermedad grave y ocasionalmente ser mortal. La preocupación que despierta el diagnóstico y tratamiento del asma, se ha visto reflejado en la publicación de numerosas Guías y Consensos, que pretenden poner al día los distintos aspectos de la enfermedad a la luz de la información disponible, según la metodología de la medicina basada en la evidencia. Pero ¿Qué entendemos por asma? Concepto del asma Probablemente el Consenso mas importante, tanto por el volumen de información que suministra, como por el número de Organismos y Profesionales implicados en él, es el GINA (Global Initative for asthma) patrocinado por la OMS y el NHLI de los EEUU2. En su introducción declara los siguientes puntos clave: “1- El asma, independiente de su gravedad es un transtorno inflamatorio crónico de las vías aéreas, 2- La inflamación de las vías aéreas, se asocia con hiperreactividad bronquial, limitación del flujo aéreo, y síntomas respiratorios, 3- La inflamación de las vías aéreas produce limitación (obstrucción) del flujo aéreo, por cuatro mecanismos: broncoconstricción aguda, edema de la pared de las vías aéreas, formación crónica de tapones de moco, y remodelamiento de la pared de las vías aéreas”. En el pasado se hicieron intentos, para definir el asma, basados en su impacto sobre la función pulmonar, o sea en la limitación (obstrucción) del flujo aéreo, su reversibilidad, y la hiperreactividad bronquial. Sin embargo estas definiciones omitían los mecanismos básicos implicados en el asma. El reconocimiento del papel clave de la inflamación en el asma, ha llevado a la definición de trabajo actual propuesta por el GINA: “ El asma es un transtorno inflamatorio crónico de las vías aéreas, en el cual desempeñan un papel muchas células y elementos celulares. La inflamación crónica causa una hiperreactividad de las vías aéreas asociada, que lleva a episodios recurrentes de respiración sibilante, dificultad respiratoria, opresión torácica, y tos, en especial por las noches o a primera hora de la mañana. Estos episodios se asocian habitualmente a obstrucción generalizada, pero variable del flujo aéreo, que es generalmente reversible espontaneamente o tras el tratamiento adecuado. “ Siguiendo esta definición, sería necesario necesario para el diagnóstico, la constatación de 5 elementos -todos ellos necesarios- :inflamación crónica de las vías aérea, hiperreactividad bronquial, obstrucción variable del flujo aéreo, síntomas sugestivos, y respuesta favorable al tratamiento. Ello en un contexto clínico rutinario y especialmente en niños, no es tan fácil. La información sobre los cambios anatomopatológicos en el asma, en el pasado se basó en los informes de las autopsias de pacientes que morían por asma, y mas recientemente en biopsias bronquiales y lavados broncoalveolares. Todas estas herramientas junto con técnicas de inmunología molecular han arrojado luz sobre un proceso muy complejo de cambios inflamatorios agudos y crónicos, en la que los linfocitos T, desempeñan un papel básico orquestando la respuesta inflamatoria a través de la liberación de citokinas multifuncionales. Junto a ellos los mastocitos y eosinófilos activados están presentes en la myoría de los casos de asma, pero también la liberación de mediadores por los polimorfonucleares neutrófilos puede ser importante, especialmente en casos severos. Células constitutivas de las vías aéreas, como las epiteliales, endoteliales, dendríticas y miofibroblastos, pueden tambien liberar importantes citokinas. Múltiples cambios estucturales en las vías aéreas se asocian al asma: hipertrofia del músculo liso , proliferación de las células caliciformes y producción de tapones mucosos, vasodilatación y proliferación microvascular, denudación del epitelio ciliado, y depósito de colágeno bajo su membrana basal. Herramientas no invasivas para estimar de manera indirecta la inflamación bronquial son la cuantificación de la citología, especialmente de los eosinófilos en el esputo inducido, y la medición del óxido nítrico en el aire exhalado. 19 ¿Cómo se aplican a los niños los conceptos anteriores? Un Consenso Internacional dedicado especificamente al manejo del asma en el niño fue publicado en 19893. Sucesivas actualizaciones del mismo han sido publicadas posteriormente4-5. En la última los autores abogan por la necesidad de Guías específicas para el manejo del asma pediátrico, y expresan su preocupación, por la inapropiada extrapolación de observaciones realizadas en adultos asmáticos , a los niños, y también de niños mayores a preescolares y lactantes, lo que tiene mucha relevancia a la hora de decidir el tratamiento farmacológico. La misma preocupación, puede haber influido en la inclusión de apartados específicos para niños, dentro de Guías generales para el tratamiento del asma como la Británica6, Australiana7 y Española8, en cuya elaboración participó la Sociedad Española de Neumología Pediátrica. Recientemente un Consenso Canadiense dedicado enteramente al manejo del asma en el niño ha sido publicado9. El Consenso Internacional Pediátrico, reconoce que existen importantes lagunas en el conocimiento de la patogénesis del asma en el lactante y preescolar. Los epidemiólogos han tendido a utilizar el síntoma de respiración sibilante, como sinónimo de asma. Sin embargo, cuanto mas pequeño sea el niño, es mas probable que haya un diagnóstico alternativo que explique sus sibilancias2, tales diagnósticos incluyen: inhalación de cuerpo extraño, fibrosis quística, aspiración de leche, malformaciones broncopulmonares, cardiopatías congénitas, inmunodeficiencias, diskinesia ciliar primaria, traqueomalacia y broncomalacia, enfermedad pulmonar crónica de la prematuridad, o atresia de esófago intervenida. Incluso si estas entidades son excluida, diversos estudios longitudinales10-13, han demostrado que respiración sibilante recurrente, no equivale a asma necesariamente, al menos en este grupo de edad. Hoy parece claro, que los lactantes y preescolares con sibilancias recurrentes, forman un grupo heterogéneo, y la mayoría ellos, que tienen respiración sibilante asociada a las infecciones respiratorias virales, dejan de presentarla a partir de los primeros años de vida, en tanto que otros, evolucionan al asma, continuando con síntomas persistentes10-13. Datos en la anmnesis (historia de asma en familiares de primer grado y/o historia personal de dermatitis atópica) y analíticos (evidencia de sensibilización a ácaros del polvo casero, IgE sérica total elevada y eosinofilia), se asocian al desarrollo de asma persistente, pero la predición exacta de la evolución de un caso individual no es posible. Los clínicos, habitualmente confían para el diagnóstico de asma en la documentación de respiración sibilante y tos que empeoran por las noches y son desencadenadas por varios estímulos, además de las infecciones respiratorias, como la exposición a alérgenos específicos, el ejercicio físico, y los contaminantes ambientales. Los inmunologos y alergólogos, es probable que requieran la documentación objetiva de atopia, mediante pruebas cutáneas, y/o la determinación de los niveles de IgE sérica específica a alérgenos ambientales comunes, antes de diagnosticar asma. Reconociendo los límites de todos estos enfoques, el último Consenso Pediátrico, mantiene para los lactantes y preescolares, la definición de asma del Consenso original: “respiración sibilante recurrente y/o tos persistente, en un contexto en el que el asma es probable y otras entidades mas raras han sido excluidas. A partir de los 3 años, el diagnóstico del asma es progresivamente mas definitivo, y a partir de los 6 se acepta la definición del GINA”. ¿En que nos basamos para considerar que un niño tiene asma? El diagnóstico de asma -según la definición del GINA una enfermedad crónica, y no un transtorno transitorio- en el niño es sencillo en muchos casos. El paciente tiene una historia de episodios recurrentes de respiración sibilante, y dificultad respiratoria apreciados por la familia y el paciente. Los síntomas mejoran claramente y de forma consistente con la administración de beta. 2 agonistas inhalados, y se asocian a las infecciones respiratorias, pero también aparecen de forma brusca o precipiatdos por desencadenantes reconocibles como el ejercicio físico, el aire frío, la niebla, la exposición a alérgenos específicos (ácaros, pólenes y epitelios animales), irritantes ambientales, y la tensión emocional. Los síntomas son muy variables, en su frecuencia e intensidad. Cuanto mas tardío es su comienzo, sobre todo mas allá de los 2 o 3 años, la asociación con el asma es mas probable. Auque el porcentaje de población normal asintomática que presenta alergia a inhalantes, aumenta con la edad, la evidencia de sensibilización durante los primeros años de vida en un paciente con síntomas compatibles, se asocia fuertemente al asma, lo mismo que la historia de asma en familiares de primer grado, especialmente la madre, y la historia personal de dermatitis atópica. 20 Se ha debatido acerca de si la mayoría de los niños con tos recurrente como único síntoma, tienen un “asma atípico”, pero se debe ser prudente a la hora de realizar tal diagnóstico .Incluso en niños con asma típico, existe mala correlación entre la tos, y diversas mediciones objetivas de severidad del asma14. El síntoma tos se correlaciona mal con su registro objetivo14,15. El síntoma tos es un mal marcador de asma, y se asocia a persistencia a largo plazo en mucho menor grado que el síntoma respiración sibilante16. Los hallazgos broncoscópicos, no muestran en la mayoría de los casos infllamación eosinofilica consistente con asma17. La tos puede ser provocada e inhibida en el laboratorio mediante agonistas específicos independientemente del broncospasmo, y viceversa15. No hay pruebas de la eficacia del tratamiento con broncodilatadores y corticoides inhalados, incluso en el subgrupo de pacientes con hiperreactividad bronquial18. Aunque algunos asmáticos tienen tos aislada como síntoma de presentación, tipicamente en pocas semanas o meses desarrollan otros síntomas15. En niños a partir de 6 años, se pueden realizar pruebas de función pulmonar de forma rutinaria. El parámetro espirométrico mas frecuentemente utilizado para catalogar la severidad del asma es el FEV1 Sin embargo, en la inmensa mayoría de los niños asmático cuando están asintomáticos, el FEV1 se encuentra en límites normales (superior al 80% del predicho)19. Sin embargo estos niños pueden tener ataques severos de asma en ausencia de tratamiento preventivo continuo, por lo que la documentación de un FEV1 bajo, tiene una escasa sensibilidad para el diagnóstico, y es inadecuado su uso para establecer la severidad del asma en niños. Es mas útil la repetición periódica de las pruebas funcionales, para estimar el FEV1 “óptimo”, del paciente, y utilizarlo como referencia en sucesivas exploraciones. Los niños de menos de 6 años, tienen dificultades -mayores cuanto menor es su edad- para realizar espirometrías forzadas, y otras priebas de función pulmonar, de manera reproducible, y pese a que existen estudios en que se han conseguido realizar, y continúan en marcha investigaciones para estandarizarlas en preescolares, no son practicables en la mayoría de los laboratorios de función pulmonar, antes de los 6 años9. Puesto que en la mayoría de los niños con asma asintomáticos, el FEV1 encuentra dentro de los límites normales, la respuesta a los broncodilatadores inhalados (reversibilidad) se puede utilizar en niños de ≥6 años, En tal caso un ascenso superior al 12%2,8,9 o 15%6,7 sobre el valor basal, siempre que la magnitud del cambio sea mayor de 160 mls6,20, o el aumento de > 9% del valor predicho21. La reversibilidad es específica de labilidad bronquial -hiperreactividad-, pero poco sensible, La afectación espirométrica causada por el asma,cuando es evidente, es de tipo obstructivo. Se reconoce por un descenso desproporcionadamente mayor del FEV1 respecto a la FVC, con lo que la relación porcentual FEV1/FVC (Índice de Tiffeneau) desciende. Se ha mostrado, que el índice de Tiffeneau, muestra diferencias significativas entre subgrupos de asmáticos con distintos tipos de severidad de asma,clasificada según los criterios del GINA, estando mas alterado a medida que aumenta la severidad22,23. La variabilidad de la función pulmonar, es característica del asma, y se puede valorar mediante la monitorización domiciliaria del flujo espiratorio máximo (peak flow), mediante aparatos portártiles, baratos, y capaces de producir valores reproducibles, como el Mini Wright Peak Flow Meter. Una “amplitud” diaria (valor máximo – valor mínimo/valor máximo/100) mayor de 20%, es sugestivo de asma, especialmente si se repite 3 o mas días por semana en 2 semanas6 pero su sensibilidad es escasa. Descensos del peak flow superiores al 20% del basal, se pueden observar en las excerbaciones de asma en niños, pero tienen poca sensibilidad para su detección, siendo frecuentemente menores los descensos observados en éstas6,9. Un ascenso del Peak flow tras beta-2 agonistas inhalados ≥ 20% o 60 mls, es indicativo de reversibilidad significativa6,24. La asociación del asma con la hiperreactividad bronquial, es bien conocida, y está incluida en la definición de asma del GINA. Es producida por la tendenmcia de las vías aéreas a estrecharse de manera exagerada ante multitud de estímulos. Dentro de un contexto clínico, los estímulos más frecuentemente utilizados en niños para demostrarla, son el ejercicio físico y agentes químicos como la histamina, y metacolina. La respuesta típica de los niños asmáticos al ejercicio, es el broncospasmo, tras un ejercicio próximo a la capacidad máxima aeróbica de al menos 6 minutos de dura- 21 ción, que alcanza una intensidad máxima generalmente entre 5 y 10 minutos tras su finalización, y remite habitualmente en un plazo de media hora. Este patrón es bastante específico del asma. La sensibilidad de la prueba varía, dependiendo no solo de la intensidad y duración del ejercicio, sino del tipo de éste, y la temperatura y humedad del aire. Se considera generalmente positivo un descenso del FEV1 superior al 15% respecto al basal. La respuesta asmática a la histamina y metacolina se expresa generalmente como PC20 o PD20 o sea, concentración o dosis del agente químico que produce una disminución del FEV1, del 20% respecto al basal, pudiendo graduarse la hiperrectividad leve a severa en relación inversa al PC20 o PD20. La medición de la hiperreactividad bronquial mediante pruebas de broncoprovocación con agonistas químicos como los citados, solo se debe realizar en laboratorios especializados que prestan gran atención a su estandarización, y tengan controles adecuados. Su utilidad para el diagnóstico de asma en niños es limitada. Es menos clara que en adultos su correlación con la clínica25. Multitud de factores influyen en la respuesta, su especificidad no es alta en el niño, que con frecuencia, tanto mas cuanto menor sea su edad, muestran hiperreactividad en ausencia de síntomas. Es mayor su sensibilidad, pudiendo ser mas útil para ayudar a excluir el asma, si la prueba de broncoprovocación es. Existe una correlación entre la intensidad de la hiperrespuesta, y la severidad del asma, pero ésta es débil. En lactantes y niños pequeños en laboratorios especializados, se han desarrollado técnicas26,27 para medir la hiperreactividad bronquial, pero, no están disponibles para su uso clínico rutinario. Además los factores que influyen en la hiperreactividad bronquial en lactantes, no coinciden con los que la influencian en niños mayores, y estudios longitudinales han mostrado una mala correlación entre la hiperreactividad bronquial al año de vida y a los 6 años28. La inflamación de las vías aéreas , se puede valorar mediante técnicas invasivas como el lavado broncolaveolar29, o no invasivas como el esputo inducido30 y el condensado del aire exhalado, cuyo uso está restringido a la investigación. La inflamación de las vías aéreas en el asma atópico no tratado con corticoides inhalados, se asocia a un aumento en la producción de óxido nítrico exhalado (NOE) en las vías aéreas bajas. La determinación del NOE, es rápida, sencilla, reproducible, y no invasiva. Se correlaciona con la inflamación eosinofílica de las vías aéreas, y con la hiperreactividad bronquial en asmáticos no tratados. El NOE disminuye rapidamente al comenzarse el tratamiento con corticoides inhalados, y aumenta rapidamente al suspenderlo, con mayor rapidez que los cambios en la función pulmonar y mucho antes que la aparición de la clínica31,32. Tiene sin embargo inconvenientes, pues múltiples factores como el humo de cigarrilos, infecciones virales, polimorfismos genéticos, y la atopia, independientemente de los síntomas, influencian el NOE. Una vez comenzado el tratamiento con corticoides inhalados, su correlación con el control clínico, la función pulmonar, y la hiperreactividad bronquial es débil. El alto precio del utillaje necesario, hace que su disponibilidad sea limitada. Dado que el asma es una enfermedad inflamatoria de las vías aéreas que habitualmente muestra una excelente respuesta al tratamiento diario continuo con corticoides inhalados, la Guía Británica6, con cautela y pragmatismo típicos, recomienda basar el diagnóstico de asma en el niño en: 1-Considerar cuidadosamente si los síntomas son característicos, y se pueden excluir diagnósticos alternativos, 2- Valorar la respuesta al tratamiento instaurado, y monitorizar la evolución del paciente y 3- Cuestionar el diagnóstico si el tratamiento es ineficaz, y volver a estudiar al paciente. ¿Es el asma una identidad única? ¿Cómo podemos reconocer los distintos fenotipos? La respiración sibilante en el lactante y preescolar es muy común, y una vez descartados diagnósticos menos frecuentes, como los mencionados anteriormente, se asocia a las infecciones respiratorias virales, con predominio de las infecciones por virus respiratorio sincitial, seguido en los lactantes, por los parainfluenza, metaneumovirus, adenovirus, e influenza, y en los niños mayores por los rinovirus33. Los lactantes y preescolares, especialmente si asisten a guarderías, tienen un número de infecciones respiratorias anual de 3-8 o incluso hasta 1234. Puesto que las infecciones respiratorias tienden a agruparse estacionalmente, niños susceptibles que tienen episodios de respiración sibilante precipitados por las infecciones virales, pueden tener una presentación clínica similar a la de niños con asma persistente severa. Sin embargo desde hace muchos años, se sabe a través de su seguimiento, que la mayoría de los lactantes que comienzan con respiración sibilante durante el primer año, dejan de tener episodios a partir de los primeros años, y no desarrollan atopia mas que los controles10. 22 Martínez y cols, han seguido una amplia cohorte de recién nacidos, en Tucson, Arizona12, investigando los factores, que se correlacionaban con la presencia de episodios de respiración sibilante antes de los 3 años, y su relación con la presencia de dichos episodios a los 6 años. A los niños que tenían sibilancias antes de los 3 años, pero no a los 6 años los denominaron “sibilantes transitorios”, a los que no tenían antes de los 3 años, pero si a los 6 años, “sibilantes de comienzo tardío”, y a los que comenzando con sibilancias antes de los 3 años, continuaban presentándolas a los 6 años, “sibilantes persistentes”. En su población de 1246 recién nacidos, 20% eran sibilantes transitorios, 15% sibilantes de comienzo tardío, y 13.7% sibilantes persistentes. En comparación con los controles que nunca habían tenido sibilancias, los sibilantes transitorios tenían una función pulmonar disminuida (flujo máximo espiratorio a la capacidad funcional residual) el primer año de vida y a los 6 años, y tenían una mayor probabilidad de tener madres fumadoras durante el embarazo, y no tenían mayor probabilidad de tener madres con asma, niveles elevados de IgE sérica total al año de vida, ni pruebas cutáneas a alérgenos ambientales comunes, positivas a los 6 años. Los niños con sibilancias de comienzo tardío, tenían mayor probabilidad de tener madres con asma, IgE séricas elavadas y pruebas cutáneas positivas. Los niños con sibilancias persistentes, compartían los mismos factores de riesgo que los anteriores, y además también tenían mas probabilidad de tener madres fumadoras, pero al revés que los niños con sibilancias transitorias tenían una función pulmonar no disminuida el primer año de vida. pero si a los 6 años. Martínez y cols concluyen que la mayoría de los lactantes con sibilancias tienen una entidad transitoria, que se asocia a función pulmonar dismiuida y no a la atopia. Sin embargo una substancial minoría evolucionan a sibilantes persistentes, aumentando mucho la probabilidad de esta evolución, la historia maternal de asma, y la personal de dermatitis atópica. Especulan que el hallazgo de una función pulmonar no disminuida el primer año en los sibilantes persistentes, y si a los 6 años, se debería a un efecto precoz del asma, al revés de lo que ocurriría en los sibilantes transitorios, en que sería de comienzo prenatal. Sin embargo, el pequeño número de pacientes en que se midió la función pulmonar en este grupo (solo 21), aconseja cautela a la hora de sacar conclusiones tajantes en este punto. Llama la atención que el grupo de pacientes con sibilancias persistentes, también tenía un exceso de madres fumadoras en un grado similar al de los sibilantes transitorios, y compartieron también con éstos el patrón de la evolución posterior de la función pulmonar, que persistió disminuida en un grado similar, no progresivo, hasta los 16 años35. La prevalencia de atopia a los 16 años en los sibilantes transitorios no fue diferente a la de los controles que nunca presentaron sibilancias, y la de los sibilantes de comienzo tardío, fue similar a la de los sibilantes persistentes. Los autores concluyen que los patrones de los distintos fenotipos de niños con respiración sibilante están establecidos a los 6 años, y no cambian hasta los 16 años. La evidencia publicada es contradictoria, y difícil de interpretar: un estudio australiano36 ha mostrado que la función pulmonar disminuida al mes de vida se asoció con sibilancias persistentes a los 11 años, independientemente de la atopia y la hiperreactividad bronquial, y otro estudio ha encontrado que la historia de asma en los padres o de dermatitis atópica, se asocia a función pulmonar disminuida a los 3 años, independientemente de que el paciente haya tenido síntomas respiratorios37. Falta todavía mucho por entender sobre las complejas interrelaciones de la genética del asma, la función pulmonar neonatal, la infección viral, la atopia, la hiperreactividad bronquial, y los síntomas clínicos. Estudios de los perfiles celulares obtenidos mediante lavados broncoalvelares, han indicado que los niños con sibillancias asociadas a las infecciones virales, no atópicos no tienen eosinofilia, sino un predominio neutrofílico29,38. Estudios con la misma técnica en lactantes atópicos que respondían clinicamente al tratamiento antiasmático, tampoco han mostrado los cambios característicos en asmáticos atópicos de mayor edad39, por lo que una vez más, se debe ser muy prudente al extrapolar hallazgos obtenidos en estudios en adultos y niños mayores a los lactantes. Aunque en un lactante con sibilancias recurrentes, es imposible predecir con certeza a cual de los grupos fenotípicos descritos pertenece, el grupo de Tucson ha descrito un sistema de puntuación sencillo, que valorado antes de los 3 años, puede ser de utilidad, pues fue capaz de predecir en su población el riesgo de sibilancias persistentes entre los 6 y los 13 años40. Los autores clasificaron a 23 los 2 y 3 años, la frecuencia de los episodios de respiración sibilante que habían presentado los niños, con una escala semicuantitativa desde 1 “muy raramente” a 5 “la mayoría de los días”. Los niños cuyos padres puntuaron ≥3, fueron clasificados como “sibilantes precoces frecuentes” y el resto como “sibilantes precoces infrecuentes”. Se elaboraron 2 índices : uno “riguroso” requería que el niño fuera un sibilante precoz frecuente durante los primeros 3 años, y además tuviera o 1 “factor de riesgo mayor” : historia de asma en el padre o la madre diagnosticada por un Médico o historia personal de dermatitis atópica diagnosticada por un Médico, o 2 de 3 “factores de riesgo menores” : eosinofilia periférica > 4%, episodios de respiración sibilante no asociados a infecciones respiratorias, o rinitis alérgica diagnosticada por un Médico. Para tener un índice “laxo” de riesgo, bastaba haber tenido episodios de respiración sibilante con cualquier frecuencia, y la misma combinación de factores de riesgo descrita. Los niños con un índice laxo positivo, tuvieron respecto a los que no lo tenían, 2.6 a 5.5 veces mas riesgo de tener sibilancias entre los 6 y los 13 años, y los niños con un índice riguroso positivo 4.3 a 9.8 veces mas riesgo. Entre 48% y 51% de los niños con un índice riguroso positivo tuvieron sibilancias entre los 6 y los 13 años, y solo un 5% de los niños con un índice riguroso negativo. El índice riguroso ha sido modificado posteriormente, basados en la alta prevalencia de sensibilización alérgica, encontrada en los niños con un índice de riesgo riguroso positivo41. Las modificaciones introducidas han sido las siguientes: consideraron historia de sibilancias precoces frecuentes si había ≥ 4 episodios, y al menos 1 diagnosticado por un Médico. Introducen como criterio mayor al lado de los anteriores, la evidencia de sensibilización al menos a 1 alérgeno inhalante. Eliminan de los criterios menores la historia de rinitis alérgica, dada la dificultad del diagnóstico a esta edad, e introducen la evidencia de sensibilización a la leche, huevo o cacahuete. Clasificaciones del asma en la infancia ¿Son de utillidad? Por su etiología, el asma es pricipalmente en la infancia “extrínseco”, es decir en su patogénesis parece primordial la inflamación inducida inmunologicamente por la exposición a alergenos inhalantes a los que el paciente está sensibilizado. Para los casos en que no se demuestra este mecanismo patogénico, se ha propuesto el término “asma viral”34, habiéndose comunicado, que las infecciones por virus respiratorios pueden producir inducir un fenotipo inflamatorio TH-2, como la exposición a los alérgenos inhalantes42, y asociarse a labilidad de las vías aéreas con hiperreactividad bronquial, aunque paradojicamente en niños con este tipo de asma sin evidencia de alergia, existen dudas respecto a la eficacia del tratamiento continuo con corticoides inhalados, en la prevención de las exacerbaciones. La mayoría de los autores clasifican la severidad del asma – morbilidad a largo plazo -, basados en la frecuencia de los síntomas, y exacerbaciones, de la necesidad de beta-agonistas inhalados, y los cambios en la función pulmonar, cuando este datos está disponible. Así el Consenso Internacional Pediátrico4 lo clasifica en 3 grupos: El “asma infrecuente episódico”, abarcaría hasta el 75% de los casos, y se caracteriza por “exacerbaciones leves con menor frecuencia de cada 4-6 semanas, posibilidad de respiración sibilante leve inducida por ejercicio, y por lo demás no sintomatología intercrítica, y función pulmonar normal en las intercrisis”. Declaran que estos niños no necesitan tratamiento profiláctico continuo. El “asma frecuente episódico” constituye aproximadamente el 20% de la población, y se caracteriza por “exacerbaciones mas frecuentes que cada 4-6 semanas y con menor frecuencia que 1 vez por semana, y respiración sibilante inducida por ejercicios moderados en las intercrisis que es prevenida por la administración de un beta-2 agonista inhalado previamente a su realización. La función pulmonar entre las exacerbaciones es normal o casi normal”. Tales pacientes necesitan en su opinión tratamiento profiláctico continuo. Finalmente el “asma persistente” afecta aproximadamente a 5% de la población infantil con asma. Se caracteriza por “exacerbaciones frecuentes, respiración sibilante inducida por ejercicios de intensidad leve, y síntomas intercríticos que requieren beta-2 agonistas inhalados con mayor frecuencia de 3 veces por semana por síntomas de respiración sibilante que interfiere con el sueño u ocasiona opresión torácia al despertarse por la mañana. Hay practicamente siempre evidencia de defecto ventilatorio obstructivo espirométrico. El tratamiento profiláctico continuo a largo plazo es perentorio”. 24 El GINA2, utiliza una clasificación de la severidad del asma, en la que además de la frecuencia e intensidad de los síntomas, y de la necesidad de beta-2 agonsitas inhalados, utiliza criterios precisos de función pulmonar: El “asma intermitente” se caracteriza por exacerbaciones breves, con síntomas menos frecuentes de 1 vez por semana, y nocturnos no mas de 2 veces al mes, FEV1 y Peak Flow >80% del Predicho y variabilidad del Peak Flow <20%. En el “asma leve persistente” thay síntomas con mayor frecuencia que una vez por semana, y pueden afectar la actividad, y al sueño mas de 2 noches por mes. El FEV1 y Peak Flow son >80% del Predicho y la variabilidad del Peak Flow es de 20%-30%. En el “asma moderado persistente” los síntomas son diarios, existen síntomas nocturnos con mayor frecuencia de 1 vez por semana, se necesita el uso diario de beta-2 inhalados, el FEV1 y Peak Flow son 60%-80% del Predicho y la variabilidad del Peak Flow es >30%.En el “asma severo persistente” los síntomas son diarios con exacerbaciones y síntomas nocturnos frecuentes, el FEV1 y Peak Flow son ≤60% del predicho y la variabilidad del Peak Flow es >30%.Si no hay concordancia entre los distintos rasgos para encajar al paciente en un grado de severidad dado, el rasgo correspondiente al mayor grado de severidad, debe ser el dominante para catalogar el asma del paciente. El GINA, reconoce qu esta clasificación es apta para pacientes no tratados lo que raramente vemos hoy en nuestras consultas - y para los tratados, se puede utilizar para catalogar la severidad, la cantidad mínima de medicación nacesaria para un adecuado control del asma: para el asma leve intermitente serían tan solo los beta-2 inhalados intermitentes, para el leve persistente, dosis bajas (<100-400 mcgs /d) de budesonida inhalada o su equivalente, para el moderado persistente dosis moderadas 400-800 mcgs/d de budesonida inhalada o su equivalente y tratamiento aditivo con beta-2 inhalados de larga acción, teofilina, o antagonistas de los leukotrienos. En el asma severo-persistente la medicación necesaria es de >800 mcgs/de budesonida inhalada y mas de 1 medicación adiccional de las citadas, y frecuentemente corticoides orales. asma pediátrico23. Evidentemente la severidad del asma del paciente puede variar a lo largo del tiempo, y se ha señalado que en el contexto clínico habitual en que los pacientes están ya recibiendo tratamiento, la mayoría de los items utilizados reflejan en realidad grados de control del asma, y no grado de severidad subyacente43 y por tanto tienen una utilidad limitada. Tan solo la cantidad de tratamiento necesario para el control adecuado (si la adherencia al tratamiento puede ser valorada) es lo que refleja mejor la severidad del asma43. Adicionalmente, un paciente en el que constan en su historial hospitalizaciones por ataques graves de asma mas allá de los primeros 2-3 años, no debiera ser considerado “leve” incluso años después, por mucho que sus síntomas actuales sean escasos y controlados con una cantidad pequeña de medicación. Bibliografía The International Study of Asthma and Allergies in Childhood Steering Committee. Worldwide variation in prevalence of symptoms of asthma, allergic rhinoconjunctivitis, and atopic eccema : ISAAC. Lancet 1998; 351 : 1225-32. 1 Global Initiative for Asthma .Global Strategy for Asthma Managenement and Prevention.NHLBI/WHO Workshop Report 2002 (Updated Nov 2003).http//www.ginasthma.com. 2 Warner JO, Landau LI, Levison H, Milner AD, Pedersen S. Management of asthma. : A Consensus statement. Arch Dis Child 1989; 64 : 1065-79 3 Special Report. Asthma : a follow-up statement from an international paediatric asthma consensus group. Arch Dis Child 1992; 67 : 240-8. 4 Warner JO, Naspitz CK, Cropp GJA. Third International Pediatric Consensus Statement on the Management of Childhood Asthma. Pediatr Pulmonol 1998; 25 : 1-17 5 6 British guideline on the management of asthma. Thorax 2003; 58 (Suppl I) : 1-94. National Asthma Council of Australia Ltd. Asthma Management Handbook 2002 ACN 058 044 634 . http//www.NationalAsthma.org.au. 7 Grupo Español para el Manejo del Asma (GEMA). Guía Española para el manejo del asma .2003 Ediciones Mayo S.A.ISBN:84-89980-95-0. [email protected]. 8 25 Canadian Pediatric Asthma Consensus Guidelines 2003 (updated to December 2004). CMAJ 2005; 173 (Suppl 6): 1-56. 9 Martin AJ, Lennan LA, Landau LI, Phelan PD. The natural history of childhood asthma to aduklt life. BMJ 1980; 280 : 1397-400 10 Phelan PD, Robertson CF, Olinsky A. The Melbourne Asthma Study 1964-1999. J Allergy Clin Immunol 2002; 109: 189-94. 11 12 Martinez FD, Wright AL, Taussig LM, Holberg CJ, Halonen M, Morgan WJ, The Group Health Medical Associates. Asthma and wheezing in the first six years of life. N Engl J Med 1995; 332: 133-8. Sears MR, Greene JM, Willan AR, Wiecek EM, Taylor DR, Flannery EM, Cowan JO, Herbison GP, Silva PA, Poulton R. A longitudinal, population-based cohhort study of childhood asthma followed to adulthood. N Engl J Med 2003; 349: 1414-22. 13 Brooke AM, Lambert PC, Burton PR, Clarke C, Luy DK, Simpson H. Night cough in a population-based sample of children; characteristics, relation to symptoms, and association with measures of asthma severity. Eur Respir J 1996; 9 : 65-71. 14 15 Chang AB. Cough, cough receptors and asthma in chilldren. Pediat Pulmol 1999; 28 : 59-70. Brooke AM, Lambert PC, Burton PR, Clarke C, Luy DK, Simpson H. The natural history of respiratory symptomsin preschool children. Am J Respir Crit care Med 1995; 152: 1872-8. 16 Fitch PS, Brown V, Schock BC, Taylor R, Ennis M, Shiels MD. Chronic cough in children: bronchoalveolar lavage findings. Eur Respir J 2000; 16 : 1109-14. 17 Chang AB, Phelan PD, Carlin JB, Sawyer SM, Robertson RF. A randomised placebo-controlled trial of inhaled salbutamol and beclomethasone for recurrent cough. Arch Dis Ch 1998; 79: 6-11 18 19 Spahn JD, Cherniack KP, Paull K, Gelfand EW. Is forced expiratory flow in one second the best measurement of severity in childhood asthma? Am J Respir Crit care Med 2004; 169 : 784-6. Tweeddale PM, Alexander F, Mc Hardy GJR, Short tem variability of FEV1 and bronchodilator responsiveness in patients with obstuctive ventilatory disease. Thorax 1987; 42 : 487-90. 20 Waalkens HJ, Merkus PJ,Van Essen´-Zandvliet EE, Brand PL, Gerritsen J, Duiverman EJ et al.Assessment of bronchodilator response in children with asthma. Dutch CNSLD Study Group. Eur Respir J 1993; 6 : 654-5. 21 Kelly W, Hudson I, Raven J,Phelan P,Pain 0, Olinsky A. Childhood asthma, and adult lung function. Am Rev Respir Dis 1988, 38 : 26-30. 22 Bacharier LB, Strunk RC,Mauger D, White D, Lemanske Jr RF,Sorkness CA. Classifying asthma severity in children. Mismatch between symptoms, medication use and lung function. Am J Respir Crit Care Med 2004; 170:426-32. 23 24 Dekker FW, Schner AC, Sterk PJ, Dijkman JH. Validity of peak flow measurements in assessing reversibility of airway obstruction. Thorax1992; 47: 162-6 Juniper EF, Frith PA, Hargreave FE. Airway responsiveness to histamine and methacholine: relationship to minimum treatment to control symptoms of asthma. Thorax 1981; 36:575-9. 25 Lesouëf PN, Geelhoed G, TurnerDJ, Morgan SE, Landau LI. Response of normal infants to inhaled histamine. Am Rev Respir Dis 1989; 139: 62-6. 26 De Frutos C, Gonzalez E, Aldasoro A, Emparanza JI, Callén M, Mintegui J. Correlación entre la aucultación traqueal y la función pulmonar en la provocación bronquial con metacolina en niños asmáticos. An Esp Pediatr 2002; 56 : 304-9. 27 Delacourt C, Benoist MR, Waernessyckle S, Rufin P, Brouard JJ, de Blic J et al. Relationship between bronchial responsiveness and clinical evolution in infants who wheeze: a four-year prospective study. Am J Respir Crit care Med 2001; 163 : 37-42. 28 Marguet C, Jouen-Boedes F, Dean TP, Warn; 161: 64-72.r JO. Bronchoalveolar cell profiles in children with asthma, infantile wheeze, chronic cough, or cystic fibrosis.Am J Respir Crit Care Med 1999;159:1533-40. 29 Jatakanon A, Lim S, Barnes PJ. Sputum eosinophils predict loss of asthma control. Am J Respir Crit Care Med 2000. 30 26 Jones SL, Kittelson J, Cowan JO, Flannery EM, Hancox RJ, McLachlan CM, Taylor DR. The predictive value of exhaled nitric oxide measurements in assessing changes in asthma control. Am J Respir Crit Care Med 2001; 164: 738-43. 31 Bates CA, Silkoff PE.Exhaled nitric oxide in asthma: From bench to bedside. J Allergy Clin Immunol 2003; 111: 256-62. 32 Rakes GP, Arruda E, Ingram JM, Hoover GE, Zambrano JC, Hayden FG et al. Rhinovirus and respiratory syncitial virus in wheezing children requiring emergency care. IgE and eosinophil analyses. Am J Respir Crit Care Med 1999; 159: 785-90. 33 Weinberger M. Consensus statement from a Conference on treatment of viral respiratory infection-induced asthma in young children. J Pediatr 2003; 142 : S45-6. 34 Morgan WJ, Stern DA, Sherrill DL, Guerra S, Holberg CJ, Guilbet TW, Taussig LM, Wright AL, Martinez FD. Outcome of asthma and wheezing in the first 6 years of life. Follow-up through adolescence. Am J Respir Crit Care Med 2005; 172: 1253-8. 35 Turner SW, Palmer LJ, Rye PJ, Gibson NA, Judge PK, Cox M, Young S, Godblatt J, Landau LI, Le Souëf PN. The relationship between infant airway function, childhood airway responsiveness and asthma. Am J Respir Crit care Med 2004; 169 : 921-7. 36 Lowe L, Murray CS, Custovic A, Simpson BM, Kissen PM, Woolcock A. Specific airway resistance in 3year-old children: a prospective cohort study. Lancet 2002; 359: 1904-8. 37 Le Bourgeois M, Goncalves M, Le Clainche L, Benoist MR, Fournet JC, Scheinmann P. Et al. Bronchoalveolar cells in children <3 years with recurrent wheezing.Chest 2002; 122: 791-7. 38 Krawiec ME, Westcott JY, Chu HW, Balzar S, Trudeau JB, Schwartz LB et alPersistent wheezing in very young children is associated with lower respiratory inflammation. Am J Respir Crit Care Med 2001; 163: 1338-43. 39 Castro-Rodriguez JA, Holberg CJ, Martinez FD. A clinical index to define risk of asthma in young children with recurrent wheezing. Am J Respir Crit Care Med 2000; 162 ; 1403-6. 40 Guilbert TW, Morgan WJ, Zeiger RS, Bacharier LB, Boehmer SJ, Krawiec M, Larsen G, Lemanske RF, Liu A, Mauger DT, Sorkness C, Szefler SJ, Strunk RC, Taussig LM, Martinez FD. Atopic characteristics of childern with recurrent wheezing at high risk for the development of childhood asthma.J Allergy Clin Immunol 2004; 114 : 1282-7. 41 Papadopoulos NG, Stanciu LA, Papi A, Holgate ST, Johnston SL. A defective type 1 response to rhinovirus in atopic asthma. Thorax 2002; 57 : 328-32. 42 43 Cockroft DW, Swystun V, Asthma control vs asthma severity. J Allergy Clin Immunol 1996; 98 : 1016-18. 27 28 Manejo de la crisis asmática M. Martínez Gómez, J.C. Martínez Bernal, A. Quesada Alguacil, A. Pérez Aragón U. Neumología Pediátrica. H.U. Materno Infantil. Granada 29 30 Se define la crisis de asma como la aparición aguda de síntomas asmáticos (tos, sibilancias, dificultad respiratoria) en un paciente diagnosticado o no de enfermedad asmática previa. Son múltiples los factores desencadenantes que originan una crisis de asma en la edad pediátrica, destacando la exposición a neumoalergenos, infecciones (virus y chlamydias), humo de tabaco y ejercicio físico, siendo menos frecuentes la contaminación ambiental o doméstica, alimentos y aditivos, fármacos, cambios climáticos, reflujo gastro esofágico y factores emocionales. El diagnóstico clínico se realizará considerando datos de anamnesis y exploración clínica, así como datos funcionales como pulsioximetría, medición del FEM (valorable siempre que contemos con valores previos) y espirometría forzada; la gasometría, preferentemente arterial, estaría indicada en crisis moderada que no responde a tratamiento y la radiografía de tórax en casos en que se asocia fiebre alta, sospecha de neumotórax y/o neumomediastino o en la crisis grave. La valoración de la intensidad de la crisis se puede realizar por la escala de Wood-Downes modificada por Ferrés (TABLA 1), pero es válida y más completa la propuesta por el Proceso de Asma en la edad pediátrica1 (TABLA 2). Puntuación 0 1 2 3 Frecuencia respiratoria Normal Elevada<30 % Elevada >30-50% Elevada >50% Frecuencia cardíaca < 120 >120 - - Sibilancias No Final espiración Toda espiración Inspiración y espiración Murmullo vesicular Bueno Regular y simètrico Disminuído Tórax silente Tiraje No Subcostal e intercostal Supraclavicular, aleteo nasal Intercostal superior, supraesternal Cianosis No Sí - - TABLA 1: Escala de Wood Downes-Ferrés: Leve: 0-3; Moderado: 4-7 ; Grave: 8-14 Signos y síntomas Leve Moderada Grave Fallo respiratorio Disnea Al andar Al hablar En reposo Habla Normal Frases cortas Palabras Conciencia Normal Agitado Muy agitado Frecuencia Respiratoria Aumentada Muy aumentada Muy aumentada Músculos accesorios No Sí Sí Movimiento paradó – jico toracoabdominal Sibilancias Moderadas Espiratorias Espiratorias e inspiratorias Ausentes Frecuencia cardíaca <100 100-120 >120 Bradicardia FEM > 80 % 50-80 % < 50% < 50% Saturación O2 > 95% 91-95% < 91% Pa O2 Normal >60 mm Hg < 60 mm Hg Pa CO2 < 40 mm Hg < 45 mm Hg > 45 mm Hg Confuso/somnolencia TABLA 2 (Modificada): Orientación de frecuencia respiratoria asociada a dificultad respiratoria en niños estando despiertos: < 2 meses: <60/min; 2-12 meses: < 50/min; 1-5 años: < 40/min; 6-8 años: < 30/min.; FEM: flujo espiratorio máximo; Pa O2: presión parcial arterial de oxígeno; Pa CO2: presión parcial arterial de anhídrido carbónico. 31 Tratamiento de la crisis aguda de asma: 1. Tratamiento inicial: las crisis leves y moderadas pueden tratarse en Atención Primaria, siempre que se disponga de medios para realizar una valoración objetiva de la situación del paciente2; es decir disponer de la posibilidad de realizar una medición de FEM o FEV1, medición de SO2 e incluso posibilidad de realizar gasometría. 2. Se enviarán al Hospital: a. Crisis graves asociadas a factores de riesgo. b. Sospecha de complicaciones. c. Antecedentes de crisis de alto riesgo. d. Toda crisis grave con respuesta incompleta o mala al tratamiento. e. Crisis moderadas con respuesta mala al tratamiento. f. En las crisis moderadas con respuesta incompleta al tratamiento se realizará una valoración individual. g. Crisis muy graves con riesgo de PCR (parada cardio respiratoria). 3. Las crisis muy graves con riesgo de PCR, deben ser tratadas en la Unidad de Cuidados Intensivos Pediátricos (UCIP). Pautas de tratamiento1,2,3: CRISIS LEVE: Definida por score de 0-3 puntos, SO2 mayor de 95% y FEM superior a 80%. Pauta: B2 agonista de acción corta. Fármaco Aplicación Dosis Límite dosis Preparación Salbutamol Nebulizado 0.15 mg/kg 2.5 mg a 5 mg 5mg/ml Salbutamol MDI 2-4 puff /20 m. 3 dosis 1 puff: 0.1mg Terbutalina Nebulizado* 0.3 mg/kg 10 mg 10mg/ml Terbutalina Turbuhaler 1-2 inh /20m. 3 dosis 0.5mg/inh En pacientes mayores de 1 año de edad, es tan eficaz administrar salbutamol MDI con cámara como en nebulización2, y por encima de 6 años y siempre que se mantenga una SO2 normal, se puede utilizar polvo seco. Continuar la última dosis efectiva durante al menos 24 -48 horas hasta revisión. * No disponible en nuestro país. CRISIS MODERADA: Definida por score de 4-7 puntos, SO2 inferior a 94% y FEM entre 50-70%. Pauta: B2 agonista de acción corta . Oxígeno. Corticoides. Fármaco Aplicación Dosis Límite dosis Preparación Beta 2* MDI 4-8 puff /20 m 3 dosis 1puff: 0.1 mg Prednisona** Oral 1-2 mg/kg 40-60 mg Deflazacort** Oral 1-2 mg/kg 40-60 mg Posición incorporada con oxigenoterapia (6-8 l/min) para mantener SO2 óptima > 94%. Control de hidratación y monitorización de parámetros objetivos (FC, FR, FEM). *Solo varían dosis con MDI; ** Como dosis inicial, después 1-2 mg/kg/día. Si tras el tratamiento y observación inicial hay mejoría, al alta continuarán con Beta 2 de acción corta: 2-4 inhalaciones MDI (1-2 polvo seco) cada 4-6 horas, corticoides orales a 1-2 mg/kg/día durante 3-5 días y/o corticoides inhalados4, 5. Control en 24-48 horas. 32 CRISIS GRAVE : Definida por score > 8-14 puntos, cianosis, SO2 entre 90-94% y alteración de conciencia. Pauta: Estabilización del paciente. Beta 2 agonista de acción corta. Oxigeno. Bromuro de ipratropio. Corticoides orales y/o intravenoso. Fármaco Aplicación Dosis Limite dosis Preparación Salbutamol MDI 10 puff/20 m 3 dosis Salbutamol* Nebulizado 10.03 ml/kg 3 dosis Continuo* Bromuro ipratropio** MDI Nebulizado 4-8 puff/20m 0.25 mg/d 3 dosis 3 dosis 0.02 mg 0.125 mg/ml Prednisona*** Metilprednisolona Oral IV 1-2 mg/kg 1-2 mg/kg 60 mg 60 mg Monitorización de FC, SO2, FR y score de gravedad cada 30 minutos (1-3 horas). *Salbutamol nebulizado continuo a 0.5 mg/kg/hora, si no hay mejoría. **Añadir bromuro de ipratropio MDI después de Salbutamol MDI o asociado en nebulización. ***En crisis que no ceden, administración IV a 1mg/kg/6 horas durante 48 horas. Los pacientes con una crisis grave de asma deben ser ingresados independientemente de la respuesta inicial al tratamiento. Al alta continuarán con tratamiento de Beta 2 de acción corta, 4-6 puff /4-6 horas y corticoides orales, 1mg/kg/día, 5-10 días. ASMA DE RIESGO VITAL (casi fatal): Aunque su incidencia es baja en la población infantil, se ha de considerar la posibilidad que un proceso asmático agudo derive a esta situación; los síntomas que predominan son alteraciones de la conciencia con tendencia a la obnubilación, cianosis, acidosis respiratoria, pulso paradójico y riesgo de PCR. Entre los factores de riesgo se encuentran antecedentes de episodios de características similares que precisaron ingreso en UCI pediátrica, hospitalización en el año previo, cumplimiento irregular de tratamiento de mantenimiento, incremento sin control en la utilización de medicación de rescate, falta de educación del proceso asmático, factores psico-sociales y tratamiento de mantenimiento insuficiente6,7. Es obligado su ingreso en UCI pediátrica y su tratamiento requerirá completar el tratamiento de asma grave con la adición de otros fármacos, valorando en dicho ingreso la posibilidad de intubación. Otros fármacos8 , 9: Fármaco Aplicación Dosis Límite dosis Preparación Teofilina Perfusión 0.7-1.2mg/kg/h 6mg/kg Control niveles Sulfato magnesio IV Nebulizado 30-50 mg/kg/d 2g Consideraciones sobre la crisis aguda de asma 1. Tratamiento subcutáneo: ante la imposibilidad de utilización de otra vía (inhalatoria, nebulizada, intravenosa), su empleo puede estar considerado hasta conseguir una vía de administración óptima. Fármaco Administración Dosis Limite dosis Salbutamol Subcutánea 0.01mg/kg/dosis 0.5mg Adrenalina 1/1000 Subcutánea 0.01mg/kg/dosis 0.5 mg Terbutalina Subcutánea 0.01 mg/kg/dosis 0.5 mg 33 2. Tratamiento intravenoso: En situaciones extremas (asma grave) estaría justificada la administración de Beta2 de acción corta, con monitorización continua. Fármaco Administración Dosis inicial Dosis continua Preparación Salbutamol IV Bolus 0.01mg/kg 0.2ug/kg/min a 3-5ug/kg/min 0.5mg/ml Terbutalina IV Bolus 0.01mg/kg 0.4ug/kg/min a 3-6 ug/kg/min 0.5mg/ml 3. Corticoides inhalados: No existen evidencias para recomendar el tratamiento exclusivo con corticoides inhalados en la crisis aguda; no obstante en pacientes que no toleran vía oral, se puede aumentar la dosis inhalada que se venía administrando previamente, hasta conseguir una vía de administración más efectiva: Sí deben de mantenerse o introducirse de forma precoz en las agudizaciones2. 4. Condiciones de traslado en ambulancia: ante situaciones de asma moderada o grave que precisen atención en centros de urgencias: a. Camilla incorporada 90º; b. O2 al 30% c. Monitorización de SO2, FC y FR d. Vía venosa periférica e. Haber iniciado tratamiento con Beta 2 agonistas y/o corticoides. 5. Alta del paciente: Tras superar la situación aguda de un paciente que no tenía información previa o completa de su enfermedad, es aconsejable además de proporcionar por escrito toda la pauta de tratamiento inmediato a seguir, administrar documentación que permita iniciar un programa de educación de paciente asmático, mediante fichas o documentos informativos previamente diseñados y fáciles de completar10. Las crisis de asma son episodios de empeoramiento repentino o progresivo de los síntomas; aumento de tos, pitos y dificultad para respirar, con aumento del esfuerzo respiratorio. Si su hijo realiza medición de FEM, esté será inferior a ……………… Ante esta situación: 1 Estar tranquilos y relajados 2 Mantener al paciente sentado 3 Observar síntomas (Dificultad para respirar, pitos, tos intensa, sensación de falta de aire) 4 Iniciar tratamiento en el propio domicilio 5 Iniciar tratamiento precozmente, sin esperar que se acentúen los síntomas 6 Si después de las primeras dosis de tratamiento hay mejoría , suspender la medicación y valorar la respuesta a lo largo de una hora. Medicación: Salbutamol ………….con cámara:………… 4 inhalaciones separadas por 1 minuto. Repetir la dosis cada 20 minutos, hasta un máximo de 12 inhalaciones. (3 ciclos /hora) O Terbutalina : 2 cada 20 minutos. (3 ciclos/hora) Corticoides inhalados …………………………… Respuesta al tratamiento: Si mejora en 1 hora y se mantiene 4 horas, continuar con salbutamol (2 inhalaciones cada 4 horas). Acudir a su pediatra en 24-48 horas. Si no mejora o recae al poco tiempo, acudir a urgencias. 34 Bibliografía Diagnóstico y tratamiento de la crisis de asma (Anexo 8). En Asma en la edad Pediátrica (Proceso Asistencial Integrado) ; Ed. Consejería de Salud (Junta Andalucía); 2003; 175-179. 1 2 Tratamiento de la crisis de asma. Guía Española para el manejo del Asma (GEMA) ; Ed. Mayo; 2003; 13-18. 3 Crisis aguda de asma. En Situaciones clínicas en Asma infantil; Ed PMB, S.L.; 2003; 50-70. Gartner S, Cobos N, Pérez-Yarza EG, Moreno A, De Frutos C, Liñán S, Mintegui J. Estudio comparativo de la eficacia del deflazacort frente a prednisolona en el tratamiento de la crisis asmática moderada. An Pediatr (Barc) 2004; 61(3): 207-212. 4 Moral L, Roig M, Pastor J. La elección del corticoide oral para la crisis de asma . An Pediatr (Barc) 2005; 62 (3): 294. 5 Rodrigo GJ, Rodrigo C, Nannini LJ. Asma fatal o casi fatal: ¿ entidad clínica o manejo inadecuado?. Arch Bronconeumol 2004; 40 (1): 24-33. 6 7 Pérez –Yarza EG, Mintegui J: Asma de riesgo vital. An Esp Pediatr 2000 ; 53(S1) 64-68. Cheuk DKL, Chau TC, Lee SL: A meta-analysis on intravenous magnesium sulfate for treating acute asthma. Arch Dis Child 2005; 90: 74-77. 8 Blitz M, Blitz S, Hughes R, Diner B et al: Aerosolized magnesium sulphate for acute asthma. Chest 2005; 128: 337-344. 9 Programa educativo de asma (Anexo 7). En Asma en la edad pediátrica (Proceso Asistencial Integrado); Ed Consejería de Salud (Junta Andalucía); 2003; 143-173. 10 35 36 Tratamiento de base del asma en la infancia Eduardo González Pérez-Yarza Unidad de Neumología. Servicio de Pediatría. Hospital Donostia. San Sebastián. 37 38 Introducción El tratamiento del asma se basa en medidas no farmacológicas, que consisten en controlar los factores desencadenantes y en la educación del niño y de su entorno respecto a la enfermedad, y en medidas farmacológicas, dirigidas a lograr un control completo de todas las manifestaciones del asma. La patogenia central del asma es la inflamación. En ella participan numerosas células, mediadores, citoquinas, factores de trascripción, moléculas de adhesión, etc., unos con importancia clave en el proceso y otros más secundarios dentro de la cascada inflamatoria. Uno de los intereses primordiales en la investigación del asma es el establecer qué factores intervienen de manera crítica en la expresión de la enfermedad y cuáles son los factores principales de esa amplia relación de participantes. Si lo son, se consideran target o diana en la patogenia de la inflamación y tendrán aplicación universal o casi universal en el manejo terapéutico de la enfermedad asmática. De los resultados de las investigaciones en asma cabe destacar que las dianas terapéuticas en el asma son, hoy por hoy, la célula presentadora del antígeno (CPA), el linfocito Th0, el linfocito Th2, la interleuquina 5 (IL-5), la molécula de adhesión ICAM-1, la interleuquina 4 (IL-4), el factor de necrosis tumoral alfa (TNF-a) y el factor de crecimiento de colonias de macrófagos y granulocitos (GM-CSF). La IL-5 permite el paso de los eosinófilos de la medula ósea al sistema circulatorio. La molécula de adhesión (ICAM-1) facilita la salida del eosinófilo del lecho vascular, es decir, participa en el transporte transendotelial. La IL-4 y el TNF-a son necesarios para que se localicen los eosinófilos en el tejido respiratorio. El GM-CSF condiciona la respuesta inflamatoria Th2 que regulan las células dendríticas. Además, la IL-3 (que controla el desarrollo de los mastocitos y los basófilos), la IL-9 (que regula el crecimiento de los mastocitos y la producción de IgE) y la IL-13 (relacionada con la expresión de la hiperrespuesta bronquial), son citoquinas que desempeñan un papel relevante en la patogenia del asma. La movilización y activación de la cascada de células y mediadores están controladas por los linfocitos Th0 y Th2 y en este control también desempeñan un papel relevante las células del propio epitelio bronquial y el músculo liso. Mecanismos de acción de los fármacos habituales Los esteroides actúan regulando los genes que controlan la síntesis de sustancias que intervienen en las reacciones alérgicas e inflamatorias. Los mecanismos moleculares de acción de los esteroides se basan en que, al ser lipofílicos, atraviesan la membrana celular muy rapidamente y se unen en el citoplasma con el receptor específico de los glucocorticoides (RGs). El receptor está inactivo debido a su unión a proteínas activadas por estrés calórico de 90 kD (hsp 90). Las moléculas proteínicas que mantiene el RG en estado inactivo (hsp 90) se disocian al entrar en contacto con el GC, y el complejo RG-GC entra en el núcleo de la célula, actuando como factor de transcripción, fijándose al ADN en la región promotora de los genes respondedores a GC, elementos de respuesta glucocorticoidea intranuclear. Esta interacción con el ADN lleva a la activación o supresión del gen diana, que conduce a un aumento o a un descenso en la producción del ARNm . El resultado final es de dos tipos: uno, se incrementan la producción de lipocortina-1, endonucleasas, endopeptidasa neutra y ß-receptores adrenérgicos; y dos, se reduce la producción de las citoquinas, la sintetasa inducible de NO (SONY), la ciclooxigenesa inducible (COX-2), la fosfolipasa A2, los receptores NK2, y la endotelina-1, entre otras. Esta reducción en la producción de citoquinas, debida a una disminución en la transcripción, es probablemente la acción fundamental de los esteroides inhalados (GCI) en el tratamiento del asma, sin desdeñar otras importantes acciones e interacciones. Por otra parte, se sabe que las citoquinas tam- 39 bién actuan sobre las células, modificando la transcripción genética. Las citoquinas interaccionan con los receptores de la superficie celular activando los factores transcripcionales, como son el factor nuclear kappa B (NF-κB) y la proteína activadora 1 [(AP)-1]. Estos factores de trascripción llegan al núcleo de la célula y se fijan al ADN, influenciando la producción del ARNm y la producción de las proteínas proinflamatorias (mediadores de la inflamación en el asma) por parte de la célula. Se sabe que el complejo RG-GC interactúa directamente en el núcleo con la NF-κB y la (AP)-1, evitando su acción y bloqueando eficazmente los efectos de las citoquinas sobre las células. Esta interacción proteína-proteína se considera que es un mecanismo tan importante o más que el anterior reseñado en la acción antiinflamatoria de los esteroides en el asma. Otro mecanismo de acción de los esteroides es la estimulación en la producción de la proteína I kappa B alfa (IκBα). Esta proteína se asocia en el citoplasma con el factor de transcripción nuclear NF-κB, impidiendo su traslocación al núcleo. Esto da lugar a una reducción en la liberación de citoquinas y a una disminución de la respuesta inflamatoria. Así, los esteroides controlan la inflamación asmática inhibiendo diversos procesos inflamatorios a través del incremento de la trascripción de genes antiinflamatorios y reduciendo la trascripción de genes inflamatorios: aumentan la síntesis de proteínas antiinflamatorias [inhibidor de la proteasa del leucocito secretor (SLPI), IkB-alfa, interleuquina-10 (IL-10), antagonista del receptor de la interleuquina-1 (IL-1ra), receptor tipo II de la IL-1 (IL-1rII), enzima endopeptidasa neutra (NEP)]; incrementan la expresión de los receptores agonistas adrenérgicos tipo 2 (AA2); inhiben la síntesis de citoqu inas de fenotipo Th-2 [IL-1beta, TNF-alfa, factor estimulante de colonias de granulocitos y macrófagos (GMCSF), IL-2, IL-3, IL-4, IL-5, IL6, IL-11, IL-8, RANTES, MCP-1,MCP-3, MIP-1 y eotaxina); inhiben determinadas enzimas inflamatorias, como la sintetasa inducible del óxido nítrico (iNOS) al inhibir la trascripción del gen de la iNOS, la ciclooxigenasa inducible (COX-2) y la endotelina-1 (ET-1); reducen la trascripción de los genes codificadores de ciertos receptores inflamatorios, como el NK-1; disminuyen la supervivencia de los eosinófilos, al bloquear los efectos de la IL-5 y del GMCSF, aumentando la apoptosis de las mismas; e inhiben la expresión de las moléculas de adhesión, como a ICAM-1 y la selectina E. Estos efectos sobre la inflamación asmática se han objetivado en biopsias y lavados broncoalveolares, donde se confirma que los GCI (budesonida, fluticasona) reducen el número y la activación de células inflamatorias en las vías aéreas; en el esputo inducido, donde los GCI disminuyen el número de eosinófilos y la tasa de proteína catiónica del eosinófilo; midiendo el óxido nítrico exhalado (FEON), donde los GCI disminuyen la tasa de óxido nítrico y se asocia a la mejoría clínica y de la función pulmonar; estudiando la hiperrespuesta bronquial (HRB), donde el tratamiento crónico con GCI disminuye la HRB y se limita el estrechamiento máximo de la vía aérea en respuesta a estímulos espasmógenos. Los β2-agonistas adrenérgicos de acción prolongada (BAAP), formoterol y salmeterol, administrados por vía inhalatoria, actúan como broncodilatadores de acción sostenida (12 horas), inhiben la liberación de histamina y de cisteinil-leucotrienos por parte de los mastocitos, actúan sobre los capilares vasculares inhibiendo la exudación de plasma e inhiben la respuesta no adrenérgica no colinérgica de los nervios sensoriales. Hoy en día, la terapia combinada de GCI (budesonida, fluticasona) asociados a BAAP (formoterol, salbutamol) representa la mejor oferta terapéutica para el control óptimo del asma. Ambos fármacos actúan en sinergia: los GCI aumentan la trascripción de los receptores β2 y regulan al alta el número de los mismos; los BAAP potencian los receptores corticoideos y actúan sobre el músculo liso produciendo broncodilatación y limitando la actividad proinflamatoria del músculo liso en la patogenia del asma. Tratamiento farmacológico El objetivo inmediato en el manejo del niño asmático es, de entrada, estabilizar el asma. Para ello se dispone de fármacos β2-agonistas adrenérgicos inhalados, en monoterapia si se trata de una agu- 40 dización leve y asociados a esteroides orales (prednisona oral, 1 mg/24 h, 5-7 días) en el caso de agudizaciones moderadas o graves. La medicación β2-agonista se administra fundamentalmente con aerosol dosificador presurizado y cámara espaciadora y, excepcionalmente, bajo nebulizador de chorro o ultrasónico (en niños no-colaboradores). Las dosis son variables, teniendo en cuenta que el pico de máxima acción se sitúa 2-3 minutos después de la inhalación: desde nebulización continua en crisis muy grave, a dosis cada 4-6 horas en crisis leve-moderada. La terapia de sostén o de control de la enfermedad está constituida fundamentalmente por broncodilatadores (de corta acción y BAAP) y esteroides inhalados. Otros fármacos, con perfil más limitado, se han añadido en los últimos años a la terapia del asma, como son los antagonistas y los inhibidores de la síntesis de los leucotrienos (zafirlukast, montelukast, pranlukast y zileuton) y los anticuerpos monoclonales anti-IgE (omalizumab). La estrategia terapéutica mas aceptada consiste en introducir de forma precoz los esteroides inhalados en el niño asmático, a excepción del asma episódica ocasional que se trataría exclusivamente con β2-agonistas adrenérgicos de corta acción. En el asma episódica frecuente están indicados los esteroides inhalados a dosis bajas (fluticasona 100 mcg/12h, budesonida 200 mcg/12 h) en monoterapia. En el asma persistente moderada, el tratamiento es terapia combinada utilizando esteroides inhalados a dosis media (fluticasona 250 mg/12 h, budesonida 400 mcg/24 h), asociados a BAAP (salmeterol, formoterol). En el asma persistente grave, se recomienda utilizar esteroides inhalados a dosis altas (fluticasona 500 mcg/12 h, budesonida 800 mcg/12 h), en terapia combinada con BAAP. Estabilizado el asma, se realizan revisiones periódicas revisando la clínica, la cumplimentación, el consumo de β2-agonistas adrenérgicos de alivio, la función pulmonar y la técnica de inhalación. Si el paciente está asintomático y la función pulmonar es normal (FEV1, FEF25-75), se desciende el tratamiento farmacológico por escalones, hasta lograr un control adecuado sin fármacos (asma episódica ocasional) o con la dosis mínima eficaz. Respecto a la seguridad de los fármacos utilizados en el tratamiento del asma infantil, todos ellos tienen perfiles de seguridad adecuados cuando se utilizan a dosis y con sistemas de dispensación correctos. El efecto de los esteroides inhalados inhalados a medio y largo plazo ha sido motivo de numerosos estudios. Las conclusiones pueden resumirse a las siguientes: todos los esteroides inhalados tienen efectos sistémicos adversos asociados a las dosis administradas; no hay evidencia que los esteroides inhalados modifiquen la talla final adulto; y la dosis de esteroides inhalados debe ser la dosis mínima eficaz. Se acepta que las dosis de seguridad de los esteroides inhalados a largo plazo son 400 mcg para budesonida y 200 mcg para fluticasona al día. Por debajo de estas dosis, los efectos sobre el crecimiento son excepcionales. Cuando se precisen dosis más altas de esteroides inhalados, la alternativa es la terapia combinada con β2-agonistas adrenérgicos de larga duración. Bibliografía National Asthma Education and Prevention Program, Expert Panel. Report 2: Clinical practice guidelines: guidelines for the diagnosis and management of asthma. Rockville (MD): US Department of Health and Human Services, Public Health Service, National Institutes of Health, National Hearth, Lung and Blood Institutes; July 1997. NIH Publication No. 98-4051. * Becker A, Bérubé D, Chad Z, Dolovich M, Ducharme F, D’Urzo T, et al. Canadian pediatric asthma consensus guidelines 2003 (updated to decembre 2004). CMAJ. 2005; 173 (suppl 6): S1-S56. * * Guía española para el manejo del asma. Disponible en: http://www.gemasma.com/index.htm * Global iniciative for asthma. Disponible en: http://www.ginasthma.com/ The BTS/SIGN Guideline on Asthma Management, November 2005 Update. Disponible en: http://www.enterpriseportal2.co.uk/filestore/bts/asthmaupdatenov05.pdf * 41 42 Educación del paciente asmático. Algunas preguntas a responder José Valverde Molina Neumología Pediátrica. Hospital los Arcos. Santiago de la Ribera (Murcia). 43 44 Estudios epidemiológicos revelan una tendencia ascendente en la prevalencia de asma en las últimas décadas1-2, aumentando de una forma preocupante sus índices de morbi-mortalidad3 a pesar de los avances en su tratamiento farmacológico. A esto se añade la existencia de infradiagnóstico e infratratamiento, sobre todo en la infancia. Dado que en el momento actual no disponemos de un tratamiento curativo para el asma, el tratamiento debe ir dirigido al control de la enfermedad, controlando los síntomas, normalizando la función pulmonar y mejorando la calidad de vida del paciente. En los últimos años han sido publicadas diferentes guías basadas en la evidencia para el diagnóstico y manejo de esta enfermedad4-6, pero a pesar de su amplía divulgación, esta enfermedad dista mucho de estar controlada7. Estas guías no solo inciden en como diagnosticar, categorizar y tratar el asma, sino también en la necesidad de implementar programas de educación y automanejo del paciente asmático, como parte fundamental de la intervención terapéutica para el control de la enfermedad. En los últimos años se han desarrollado programas educativos para niños asmáticos como consecuencia del reconocimiento de la necesidad de optimizar las prácticas de atención sanitaria, reducir la morbilidad y disminuir los costes de la atención8-9. Esta educación tiene como objetivo ayudar a los pacientes y sus familias a desarrollar los conocimientos necesarios, actitudes, creencias y habilidades para el manejo efectivo de su enfermedad, siendo uno de los principales trabajos de los equipos clínicos. Para poder entender la importancia de la implementación de programas educativos para los pacientes asmáticos, es importante intentar responder a las siguientes cuestiones5,10: 1.- ¿Por qué educar? 2.- ¿Quién debe ser educado? 3.- ¿Quién debe educar? 4.- ¿Dónde y cuando se debe educar? 5.- ¿Qué y cuanto se debe educar? 6.- ¿Cómo debemos educar o implementar los programas educativos? 7.- ¿Cómo debemos evaluar esta educación? ¿Por qué educar? El asma es una enfermedad crónica y compleja, que requiere conocimientos y destrezas para su automanejo. La variabilidad de la enfermedad produce gran ansiedad en el paciente y su familia, ocasionando dependencia importante del sistema sanitario, lo que ocasiona un mayor coste y peor calidad de vida11. Ensayos clínicos han mostrado que las intervenciones educativas para el asma infantil pueden mejorar la capacidad del niño y sus progenitores para controlar la enfermedad12. Estos programas de automanejo mejoran una amplia gama de mediciones de resultados y sin lugar deberían ir dirigidas a la prevención y control de ataques de asma, entre otros objetivos. Wolf y cols12 realizan una revisión sistemática para intentar determinar la eficacia de la educación para el automanejo del asma sobre los resultados de salud en niños. Identifican 45 ensayos clínicos aleatorizados y controlados de programas educativos de automanejo del asma en niños y adolescentes de 2 a 18 años. De ellos resultan idóneos 32 que comprenden a 3706 pacientes. Encuentran una asociación entre estos programas y mejorías moderadas en las mediciones del flujo espiratorio, escalas de autoeficacia, reducciones moderadas de los días de absentismo escolar, días de actividad restringida, visitas a las unidades de emergencias y las noches con molestias ocasionadas por el asma. 45 La educación en definitiva produce una reducción de uso de recursos, costes de salud13 y mejoría de la calidad de vida del paciente14. ¿Quién debe ser educado? Cuando nos planteamos quien debe ser educado, no solo debemos pensar en el paciente. Es importante la educación de los responsables de planificación sanitaria, los profesionales sanitarios (médicos, enfermeras, farmacéuticos), personal no sanitario (profesores, entrenadores, familiares o cuidadores) e incluso ampliando a la población en general5. La persona apropiada para ser educada es aquella que busque consejo para el manejo de su asma o que una vez captada dentro de un programa educativo esté dispuesta a involucrarse en el mismo. Es importante plantearse un programa educativo en aquellos enfermos mal controlados, con enfermedad moderada-severa, aunque lo ideal sería poder ampliarlo a todos los pacientes asmáticos. En la revisión sistemática realizada por Wolf y cols12, los efectos de la educación tuvieron un mayor impacto en la mayoría de los resultados en los casos moderado-graves, en comparación con los levemoderados y en los estudios que emplearon estrategias de pico de flujo versus síntomas. Los efectos fueron evidentes dentro de los primeros 6 meses, pero en las mediciones de morbilidad y utilización sanitaria fueron más evidentes después de los 12 meses. Ronchetti y cols15 encuentran que usando una intervención educacional reducen significativamente el número de tratamientos de emergencia en niños, sobre todo con asma más severo. Para un adecuado control del asma se requiere que tanto el paciente como el médico conozcan el manejo de la enfermedad y establezcan una adecuada relación para alcanzarlo. Existe evidencia de que pacientes cuyos médicos no educan o establecen adecuados mecanismos de comunicación tienen pobres proporciones de adherencia y resultados clínicos16-17. La educación de médicos tiene como resultado cambios en su conducta clínica así como en el estado de salud y relación con los pacientes. Clark y cols16 encuentran una reducción en tiempo empleado en las revisiones de los pacientes, impacto en la prescripción y en la comunicación con el paciente, mejor respuesta –mas satisfacción-de los pacientes a las acciones de sus médicos y reducción en la utilización de recursos sanitarios. La educación de enfermería para adquirir conocimientos y habilidades es realizada a través de seminarios de habilidades prácticas dados por médicos o por enfermeras especializadas. Existen programas como “The national asthma and respiratory trainig centre (NARTC)” que ha administrado cursos educativos a enfermeras de todas las disciplinas, acudiendo personal de enfermería de todo el mundo, realizándose programas de entrenamiento satélites en Europa y Norteamérica18. Programas educativos canalizados a través de profesores demuestran una mejoría de los conocimientos sobre asma de los mismos19, así como una mejora en la política sobre asma en los colegios20. ¿Quién debe educar? Existen muchas personas responsables de la educación del paciente asmático: médicos o enfermeras especializadas o interesadas en asma, farmacéuticos, personal no sanitario como profesores, e incluso otros padres o enfermos con más experiencia. Esto último es especialmente importante en los adolescentes asmáticos. Shah y cols21 encuentran que un programa educativo para asma guiado por pares resulta en una mejoría de la calidad de vida de adolescentes y reduce la morbilidad de adolescentes con asma. La enfermería juega un papel fundamental en la educación del niño asmático y de otros profesionales de la salud18. Ryan y cols22 sugieren que uno de los mayores avances en cuidados del asma en los equipos de atención primaria ha sido el desarrollo de las consultas de enfermería. Un papel 46 importante es la adherencia terapéutica y el uso adecuado de los sistemas de inhalación, así como los planes de descarga tras ingresos hospitalarios. Madge et al23 encuentran de una manera significativa menos readmisiones en un grupo de niños hospitalizados que recibieron formación guiada por enfermera (8.3%) comparado con un grupo control (24.8%). Resultados similares han sido reportados por Wesseldine y cols24. Un estudio realizado en adultos asmáticos demuestra que programas de automanejo realizados por farmacéuticos puede mejorar el control de la enfermedad25. El educador tiene que tener un papel de entrenador de la persona con asma, enfatizando en el desarrollo de habilidades. Dado que la infancia es una época de la vida con características especiales, estarían implicados en este proceso de entrenamiento: el niño, los padres y los educadores. ¿Dónde y cuándo se debe educar? Las guías clínicas recomiendan que la educación debería ser una parte importante del manejo del asma en todos los niveles asistenciales, tanto en atención primaria como especializada6, siendo importante una adecuada comunicación entre los distintos niveles. Con respecto a cuando debe ocurrir la educación, los momentos importantes serían al diagnóstico de la enfermedad, durante las revisiones periódicas, cuando ocurre un cambio terapéutico o un evento adverso. Osman y cols10 consideran una quinta posibilidad que denominan “revisión oportunista”. Es obvio que cuando realizamos un diagnóstico de enfermedad se va a producir en el paciente o en sus padres una serie de interrogantes, salvo en aquellos casos que tengan otros familiares afectos. Preguntas como ¿Por qué? ¿Y a partir de ahora qué? ¿Va a tener asma siempre? ¿Qué medicación necesita y durante cuanto tiempo?, van a ser probablemente formuladas en este instante. Durante las revisiones regulares debemos seguir educando a nuestros pacientes, reforzando conocimientos y habilidades. No existen mucha evidencia basada en ensayos clínicos aleatorizados y controlados sobre cuales serían los componentes de educación más útiles en cada revisión. La variabilidad de la enfermedad en cada paciente e incluso en el mismo paciente hacen que la educación a liberar durante cada visita pueda o deba ser diferente. Evidentemente cuando un paciente o medico realiza un cambio terapéutico es necesario dar información del porqué y reevaluar las estrategias de su plan de acción. Cuando un evento adverso ocurre, como una exacerbación o un ingreso hospitalario, el paciente esta abierto a que sean introducidos cambios en su manejo de la enfermedad. Las guías clínicas actuales recomiendan que a todo paciente hospitalizado se le debería revisar su automanejo y deberían tener un plan de acción por escrito antes del alta6. Estudios llevados a cabo en niños demuestran que aplicando programas educativos en niños ingresados con asma se reducen sus readmisiones12,24. Osman y cols10 creen que dado que muchos pacientes no son capaces o no están dispuestos a participar en programas educativos o los abandonan, debemos utilizar cualquier oportunidad para intentar su introducción o regreso a dichos programas. En definitiva, el momento óptimo para la educación sería cuando el paciente esta preparado para ser informado y recibir ayuda para aumentar su capacidad de automanejo. Para tener verdaderas oportunidades para iniciar un programa educativo es necesario disponer de una adecuada estructura sanitaria con adecuados sistemas de comunicación y coordinación entre los distintos niveles asistenciales, así como profesionales entrenados y sensibilizados que dispongan de guías clínicas consistentes y consensuadas. 47 Programas educativos guiados por profesores realizados en colegios muestran beneficios permanentes sobre conocimientos, actitudes y calidad de vida en escolares asmáticos, mejoría de conocimientos y actitudes en los profesores y mejoras de las políticas sobre asma de dichos colegios26. Así mismo sesiones educativas mostrando videos de pacientes con crisis de asma ayuda a reconocer la existencia de distrés respiratorio en niños asmáticos27. ¿Qué y cuanto se debe educar? El objetivo de la educación será mejorar la calidad de vida del paciente y su familia y además conseguir un adecuado autocontrol de la enfermedad. Una intervención educativa útil en asma será aquella que permita al niño y/o su familia una mejor comprensión y control de su enfermedad, siendo más útil si se realiza individualmente e incluye un plan de acción por escrito basado en metas negociadas10. Para que los programas educativos tengan éxito deben basarse en una compresión teórica sólida del cambio de conductas y deben emplear estrategias de automanejo diseñadas para mejorar el conocimiento, las aptitudes y la actitud hacia el autocontrol27. Las intervenciones educativas deberían incluir un plan de acción por escrito individualizado que incluyera recomendaciones de cómo usar la medicación cuando el niño esta bien y cuando este control esta empeorando6,10. Cada vez resulta mas claro que la educación sobre asma limitada o consistente únicamente en transmisión de información es ineficaz10,29. En adultos con asma, el uso de un programa educativo para el automanejo que incluya la automonitorización, la revisión médica regular y un plan de acción contra el asma mejora las medidas de morbilidad y reduce la utilización de atención sanitaria30. Un programa educativo debe abordar cuatro aspectos importantes del proceso: conocimientos sobre asma, manejo de las exacerbaciones, prevención de ataques y adquisición de habilidades, por lo que debería abordar los siguientes aspectos: información acerca de los contenidos de las guías de práctica clínica, información acerca de la enfermedad y su diagnóstico, conocimientos sobre los distintos fármacos, entrenamiento o uso correcto de los sistemas de inhalación y el medidor de pico de flujo espiratorio, información acerca de la prevención de exacerbaciones y deterioro clínico, capacidad para reconocer empeoramiento de la enfermedad, un entrenamiento guiado para el automanejo y negociación de un plan de acción por escrito individualizado5-6. Los planes de acción por escrito facilitan la temprana detección y manejo de una exacerbación clínica. Deben ser individualizados basado en el mejor flujo espiratorio máximo (o síntomas sin no se puede realizar la determinación de flujo espiratorio máximo), usando 2-4 puntos de acción y recomendando el uso de corticoides inhalados y orales para el tratamiento de las exacerbaciones31. Intervenciones educativas ambientales individualizadas dirigidas a evitar la exposición a alergenos demuestra una reducción de la morbilidad del asma32. La educación no debe ser vista como algo puntual, sino como un proceso continuo y dinámico, adaptado a las necesidades del paciente y destinado a conseguir modificaciones en su estilo de vida, actitudes y comportamientos5-6. ¿Cómo debemos educar o implementar programas educativos? El control del asma en la infancia requiere un cambio significativo en la conducta de todos los interesados: paciente, familia, clínicos, comunidad y sistemas de salud33. El diseño de intervenciones educativas útiles no es fácil. Dos elementos parecen incrementar la probabilidad de que las intervenciones educativas tengan éxito: por un lado la intervención debería estar basada en teorías conductuales sólidas y por otro lado debería haber un acercamiento sistemá- 48 tico a su desarrollo. Las intervenciones educativas deben estar basadas en las necesidades de la población diana, adoptando un acercamiento para desarrollar la intervención, poniendo a prueba todos los métodos y materiales de enseñanza cuidadosamente y evaluando de forma progresiva cada etapa del desarrollo de la intervención conductual y no solo al final de la misma34. Existen muchas barreras para promover cambios dentro de una organización, debido a la resistencia dicho cambio. Estas barreras pueden ser del personal o sistema sanitario, del niños, su familia y/o entorno11. El desarrollo y uso de guías o vías clínicas son el camino para la promoción basada en la evidencia, seguridad, coste-efectividad y cambios en la práctica clínica. Las barreras para el desarrollo e implementación de una guía o vía clínica pueden ser divididas en 2 grupos35: a) Factores internos –desarrollo de guías o vías clínicas válidas-: a.1.- Predesarrollo: -¿Hay una disparidad entre la investigación y la práctica? -¿Cual es la prevalencia de la enfermedad en la comunidad? a.2.- Desarrollo de las guías: -¿Hay ya guías nacionales basadas en la evidencia, disponibles para su adaptación local? -¿La guía o vía ha sido ampliamente consultada a nivel local y multidisciplinar antes de su implementación? -¿Hay un documento conciso que pueda ser fácilmente usado? b) Factores externos –difusión e implementación-: b.1.- Previos al cambio en la práctica: -¿Ha habido promoción entre los profesionales de salud locales implicados antes del lanzamiento de la guía? -¿Han sido consideradas las barreras para el cambio? -¿Han sido preparados los niños y familias para el cambio en la práctica clínica? -¿Han sido tenidos en cuenta e informados otros estamentos y profesionales? -¿Ha sido considerado el coste del cambio en la práctica? -¿Ha sido considerado el momento oportuno para dicho cambio? b.2.- Cambio en la práctica: -¿Como será difundida la guía? -¿Como será evaluado el cambio en la práctica? -¿Como será sostenido dicho cambio? Para que los programas educativos sean efectivos es necesario una adecuada formación de los profesionales de la salud, enfatizando en la importancia de la prevención, un adecuado diagnóstico, categorización y tratamiento, financiación y que los pacientes entiendan como usar los tratamiento para optimizar sus efectos. Es importante una adecuada comunicación y relación entre profesionales y pacientes para superar las barreras que puedan surgir durante el proceso educativo. Las intervenciones educacionales para profesionales de la salud son la educación medica continuada tradicional, reuniones interactivas, material educativo escrito, difusión de guías clínicas y exposiciones académicas. De ellas la educación médica continuada y las exposiciones académicas mejoran los conocimientos pero demuestran pocos cambios en la práctica clínica. Los estudios realizados sugieren que las intervenciones mas efectivas incluyen: sesiones educativas interactivas, que incluyen oportunidad de discusión de casos y práctica de nuevas habilidades; abordajes multifacéticos que incluyen sesiones educativas, rediseño de sistemas o proveer herramientas para capacitar cambios y reforzar esfuerzos36. 49 La educación debe ser concisa, siendo la impresión general que sesiones de 20-30 minutos son suficientes para un educador preparado, siendo incluso mas satisfactorias para el paciente16. No debemos administrar más información que la que el paciente pueda comprender. Se consideran básicas un mínimo de tras sesiones educativas para entrenar y capacitar al paciente en la utilización de su propio plan de acción y fomentar la adherencia al tratamiento. El objetivo es que este programa educativo básico esté desarrollado durante los primeros seis meses desde la confirmación diagnóstica11. Con respecto a si la educación debe ser grupal o individualizada, la educación individualizada es la mas utilizada en la práctica clínica dada la estructura del sistema sanitario, y tan solo si existieran fuertes razones sería conveniente el desarrollo de sesiones grupales. Un interesante estudio basado en el programa “Health Buddy”, interactivo a través de Internet con el personal sanitario, para niños que son atendidos en asistencia primaria demuestra que reduce la limitación de su actividad física (objetivo diana) y la variabilidad del pico de flujo37. ¿Cómo debemos evaluar esta educación? Para medir los resultados de un programa educativo, como cualquier programa, es necesario una continua evaluación, donde deberemos tener en cuenta los siguientes aspectos: recursos humanos y materiales, aspectos metodológicos, contenidos del programa y resultados obtenidos por el mismo11. Una auditoria local es una adecuada aproximación para valorar si existe un cambio y las nuevas recomendaciones son seguidas. La evaluación ideal de la efectividad de una intervención sería mediante estudios aleatorizados y controlados, pero el uso de modelos de mejora contínua de la calidad como por ejemplo el “Plan-Do-Study-Act (PDSA) es mas apropiado para medir la efectividad en condiciones reales en contraposición a las condiciones clínicas ideales. Inicialmente fue utilizado para evaluar la efectividad de la introducción de guías basadas en la evidencia para el uso de espaciadores en niños, pero ha sido usado con éxito para demostrar mejorías rápidas en la calidad de cuidados en USA. El modelo es bastante simple y se lleva a cabo en 4 fases: “Plan” incluye la recogida de datos sobre la práctica clínica habitual (auditoria) y la identificación del área problemática. “Do” implica el desarrollo de guías clínicas y la elaboración de criterios que aporten resultados claros junto con su implementacion. “Study” implica la evaluación de los resultados utilizando los resultados claramente definidos y por último “Act” implica la retroalimentación en base a los resultados formulando las intervenciones y revisando las guías clínicas si es necesario. Un vez que este ciclo esta en marcha se pueden monitorizar el mantenimiento de estos cambios en la practica35. Bibliografía Downs SH, Marks GB, Sporik R, Belosouva EG, Car NG, Peat JK. Continued increase in the prevalence of asthma and atopy. Arch Dis Child 2001;84:20-23. 1 Magnus P, Jaakkola J. Secular trend in the occurrence of asthma among children and young adults: critical appraisal of repetead cross sectional surveys. BMJ 1997;314:1795-1799. 2 Ng T, Tan W. Temporal trends and ethnic variations in asthma mortality in Singapore, 1976-1995. Thorax 1999;54:990-994. 3 4 Guía Española para el Manejo del Asma. 2003. Disponible en: www.gemasma.com [Fecha de acceso: 10 de diciembre de 2005] Global strategy for asthma management and prevention. Update 2005. Disponible en: www.ginasthma.com [Fecha de acceso: 15 de diciembre de 2005] 5 British Guideline on the Management of Asthma. A national clinical guideline. British Thoracic Society. Scottish Intercollegiate Guidelines Network. Update 2005. Disponibleen:http://www.brithoracic.org.uk/iqs/sid.00044940908912605904274/Guidelinessince%201997asthma.html. [Fecha de acceso: 15 de diciembre de 2005] 6 50 Rabe KF, Vermiere PA, Soriano JB, Maier WC. Clinical mangement of asthma in 1999: The Asthma Insights and Reality in Europe (AIRE) Study. Eur Respir J 2000;16:802-807. 7 8 Hurd S, Lenfant C. The National Heart, Lung, and Blood Institute Program. Chest 1992;101:s359-s361, Clark N. Asthma self-management education . Research and implications for clinical practice. Chest 1989;95:1110-1113. 9 Osman LM, Clader C. Implementing asthma education programmes in paediatric respiratory care: settings, timming, people and evaluation. Paediatric Respiratory Review 2004;5:140-146. 10 Curso interactivo a distancia, vía internet de Atención Integral al niño y adolescente con asma. 2ª edición. Marzo-Diciembre 2005. Grupo de vías respiratorias de la Asociación Española de Pediatría de Atención Primaria. Madrid, 2005. Disponible en http://www.cursodeasma.org/cursos/alumnos/index.php. [Fecha de acceso:28-10-2005] 11 Wolf FM, Guevara JP, Grum CM, Clark NM, Cates CJ. Intervenciones educativas para el asma infantil. En: La Cochrane Library plus en español. Oxford: Update Software. 12 Greineder DK, Loane KC, Parks P. A randomized controlled trial of a pediatric asthma outreach program. J Allergy Clin Immunol 1999;103:436-440. 13 Gallefoss F, Bakke PS, Kjaersgaard P. Quality of life assessment after patient education in a randomized controlled study on asthma and chronic obstructive pulmonary disease. Am J Respir Crit Care Med 1999;159:812-817. 14 Ronchetti R, Indinnimeo L, Bonci E, et al. Asthma self-management programmes in a population of Italian children: a muticentric study. Eur Respir J 1997;10:1248-1253. 15 Clark NM, Gong M, Schork MA, Evans D, Roloff D, Hurwitz M, Mainan L, Mellis RB. Impact of education for physicians on patient outcomes. Pediatrics 1998;101:831-836. 16 Bonner S, Zimmerman BJ, Evans D, Irigoyen M, Resnick D, Mellis RB. An individualized intervention to improve asthma management among urban latino and african american families. J Asthma 2002;39:167-179. 17 18 Wooler E. The role of the nurse in paediatric asthma management. Paediatr Respir Rev 2001;2:76-81. Henry RL, Hazell J, Halliday JA. Two hour seminar improves knowledge about childhood asthma in school staff. J Paediatr Child Health 1994;30:403-405. 19 Hazell J, Henry RL, Francis JL, Halliday JA. Teacher initiated improvement of asthma policy in schools. J Paediatr Child Health 1995;31:519-522. 20 Shah S, Peat JK, Mazurski EJ, Wang H, Sindhusake D, Bruce C, Henry RL, Gibson PG. Effect of peer led programme for asthma education in adolescens: cluster randomised controlled trial. BMJ 2001;322:583-585. 21 22 Ryan D. Why asthma nurses are a powerfull asset. Asthma Journal 1995;VI: Madge P, McColl J, Paton J. Impact of a nurse-led home management training programme in children admitted to hospital with acute asthma: a randomized controlled study. Thorax 1997;52:223-228. Wesseldine LJ, McCarthy P, Silverman M. Structured discharge procedure for children admitted to hospital with acute asthma: a randomised controlled trial of nursing practique. Arch Dis Child 1999;80:110-114. 24 Barbanel D, Eldridge S, Griffiths C. Can a self-management programme delivered by a community pharmacist improve asthma control? A randomised trial. Thorax 2003;58:851-854. 25 Henry RL, Gibson PG, Vimpani GV, Francis JL, Hazell J. Randomized controlled trial of a teacher-led asthma education program. Pediatr Pulmonol 2004;38:434-442. 26 Sapien RE, Fullerton-Gleason L, Allen N. Teaching school teachers to recognize respiratory distress in asthmatic children. J Asthma 2004;41:739-743. 27 Clark N, Starr-Schneidkraut N. Management of asthma by patients and families. Am J Respir Crit Care Med 1994;149:s54-s56. 28 Gibson PG, Coughland J, Wilson AJ, Hensley MJ, Abramson M, Bauman A, Walters EH. Limited (information only) patient education programs for adults with asthma (Cochrane Review). In: The Cochrane Library, 1, 2000. Oxford: Update Software. 29 51 Gibson PG, Coughland J, Abramson M, Bauman A, Hensley MJ, Walters EH, Wilson AJ. The effects of self-management education and regular practitioner review in adults with asthma (Cochrane Review). In: The Cochrane Library, 2, 1998. Oxford: Update Software. 30 Gibson PG, Powell H. Written action plans for asthma: an evidence-based review of the key components. Thorax 2004;59:94-99. 31 Morgan WJ, Crain EF, Gruchalla RS, O´Connor GT, Kattan M, Evans R, Stout J, Malindzak G, Smartt E, Plaut M, Walter M, Vaughn B, Mitchell H, for the Inner-City Asthma Study Group. NEJM 2004;351:10681080. 32 33 Clark NM, Valerio MA. The role of behavioral theories in educational interventions for paediatric asthma. Paediatr Respir Rev 2003;4:325-333. Madge P, Paton J. Developing educational interventions for paediatric respiratory diseases: fron theory to practice. Paediatr Respir Rev 2004;5:52-58. 34 35 Powell CVE. How to implement change in clinical practice. Paediatr Respir Rev 2003;4:340-346. Evans D, Sheares BJ, Vazquez TL. Educating health professionals to improve quality of care for asthma. Paediatr Respir Rev 2004;5:304-310. 36 Guendelman S, Meade K, Benson M, Chen YQ, Samuel S. Improving asthma outcomes and self-management behaviours of inner-city children: a randomized trial of the Health Buddy interactive device and a asthma diary. Arch Pediatr Adolesc Med 2002;156:114-120. 37 52 ¿Cómo mejorar la adherencia al tratamiento Javier Korta Murua Servicio Pediatría. Neumología Infantil. Hospital Bidasoa (Gipuzkoa) 53 54 A lo largo de las 2-3 últimas décadas han sido notables los avances conseguidos en el conocimiento y tratamiento del asma. Estos logros se han plasmado en formidables guías y consensos que están al alcance de todos lo profesionales que lo deseen para su uso. Estas guías establecen unos objetivos y unas propuestas para conseguirlos, pero a pesar de ello, y a pesar de la mayor simplificación de los regímenes farmacológicos, los diferentes estudios realizados en Europa (AIRE, ASSES) y en América (AIS) demuestran que los objetivos marcados por la GINA para el adecuado control del asma están lejos de obtenerse. Una de las principales razones de este “fracaso” es debido al incumplimento y/o a la inadecuada utilización del régimen terapéutico. Tal es así que la propia OMS considera al hecho del incumplimento como un verdadero problema de salud pública. MAGNITUD DEL PROBLEMA Milgrom demuestra que la adherencia media al tratamiento (medida mediante dispositivos electrónicos) de los niños asmáticos que precisaron corticoide orales por exacerbaciones graves fue del 13% frente al 68% de adherencia media en el grupo de niños sin exacerbaciones graves. El mismo autor observa que, en un grupo de niños de 8-12 años, si bien comunicaban un cumplimiento de aproximadamente el 100% (95%), el cumplimiento real (determinado por dispositivos electrónicos) fue del 58%. Globalmente, más del 90% de sus pacientes exageraron su cumplimiento y, tan sólo, el 32% de las dosis fueron recibidas en el momento correcto. Jonasson (2000) observa que el cumplimiento es mayor cuanto menor es la edad del niño y disminuye, independientemente de la edad, progresivamente con el paso del tiempo de tratamiento. Otra observación interesante (Osterberg 2005) es que la cumplimentación es menor cuanto mayor es el número de dosis diaria a administrar. De forma genérica se puede decir que en alrededor del 40-50% de los casos de asma no se cumple el tratamiento prescrito por el médico, aunque hay trabajos que aportan cifras más dispares, entre el 15 y 70%, tanto en niños como en adultos. No hay consenso para determinar cuándo se considera un cumplimiento adecuado. Algunos ensayos consideran aceptable alrededor del 80% mientras que otros consideran que tiene que haber un 95% de cumplimento, pero esto es aplicable sobre todo en enfermedades muy concretas como puede ser VIH. La importancia de este fenómeno es enorme ya que la falta de cumplimentación junto con el mal uso de los dispositivos, constituyen la primera causa de fracaso terapeútico en el asma. Y ello sin contar con la repercusión económica correspondiente. No en vano la OMS considera la falta de adherencia a los tratamientos crónicos y sus consecuencias clínicas negativas y económicas un tema prioritario de salud pública (Adherence to long-term therapies. Evidence for action. World Health Organization 2003). TIPOS DE INCUMPLIMENTO Algunos autores han intentando clasificar distintas categorías de incumplimiento (falta de adherencia o de concordancia) en los siguientes términos: - Primario, cuando el paciente no toma la medicación o no acude a las citas. Secundario, cuando no toma el tratamiento prescrito. Este tipo se puede clasificar a su vez en: Intencional, por desacuerdo con el diagnóstico y/o con el tratamiento. No intencional, porque no se ha comprendido qué se debe hacer, ó cómo y cuándo hacerlo o simplemente por olvido. Es corriente responsabilizar sistemáticamente al paciente y a su familia de la falta de adherencia cuando en realidad es un problema de corresponsabilidad en el que están implicados, no sólo el paciente y su familia sino también el médico, la enfermera, el educador, el farmacéutico, etc. La ausencia de concordancia es un reflejo de la falta de comunicación y sintonía entre las partes. Como consecuencia de esta diversidad de patrones nos encontramos con numerosos factores y barreras que van a influir y obstaculizar el cumplimento terapéutico. Cada paciente y su entorno 55 familiar es diferente en sus creencias, en sus aspiraciones, en sus objetivos, en sus capacidades etc. con lo que el profesional deberá conocer y adaptarse a estas diferentes circunstancias para conseguir una buena comunicación y relación. Las consecuencias de la falta de concordancia serán también diferentes, no sólo por los aspectos antes mencionados, sino también por el grado de severidad de la enfermedad. Puede que no sean tan negativas en algunos pacientes, mientras que en otros pueden ser tremendamente perjudiciales. Evidentemente, los beneficios de una adecuada concordancia van a ser la disminución de la morbimortalidad, la mejora de la calidad de vida de los pacientes, la disminución del absentismo escolar y laboral, y de los costes totales. ¿SE PUEDE OBJETIVAR EL INCUMPLIMIENTO? Evidentemente sí. En todas y cada una de las visitas debe ser evaluado el grado de concordancia. Se sabe que el paciente y/o su familia tienden a sobreestimar el cumplimento, pero también es cierto que la valoración que el médico suele hacer del mismo tampoco suele ser ajustada, llegando a identificar como incumplidores, como mucho, a la mitad de ellos. No existe un método ideal para evaluar el cumplimento. El más preciso sería la observación directa, pero es obvio que resulta inviable. En general, se describen dos tipos de métodos para valorar el cumplimiento: - Directos: análisis bioquímicos en sangre, orina, saliva y la observación directa. - Indirectos: o Cuestionario o diario de síntomas o preguntando directamente al paciente y a sus padres. Hay que hacerlo con cuidado y evitando formas agresivas, utilizando técnicas de comunicación específicas. o Test de Morinsky-Green, AEPQ (Alfred inpatient asthma education program questionnaire), Test de Hayne-Sacckett, basados en preguntas abiertas o Control clínico: efecto terapeútico esperado o no esperado; efectos secundarios. Aunque es un indicador pobre de cumplimento, no olvidar que la primera causa de fracaso terapéutico es el incumplimento y/o la utilización de técnicas de inhalación inadecuadas. o Medición de la cantidad de medicación: dispositivos electrónicos, recuento de dispositivos, comprimidos etc. o Método REC(3): Recetas dispensadas frente a las previstas, Entrevista sobre los medicamentos, dosis etc. y comprobación de la técnica correcta. El método REC: Recetas dispensadas frente a las previstas necesarias para cumplir el tratamiento en ese período de tiempo. Entrevista a preguntas de evaluación:¿conocen el nombre de los medicamentos que usan? ¿la dosis? ¿suelen olvidar tomarlos? Comprobación de que la técnica inhalatoria es correcta. ¿QUÉ FACTORES INFLUYEN EN EL INCUMPLIMIENTO? Son múltiples los factores que influyen en el cumplimento o no del plan terapéutico acordado. En general están en relación con la propia enfermedad (grado de severidad, cronicidad…), con el paciente y su familia (edad, creencias, conocimiento de la enfermedad, expectativas, motivación, confianza con el médico y con el sistema etc.), con el médico (ideología, relación de confianza, buena comunicación etc.) y con el tratamiento (complejidad, pauta posológica, duración, vía de administración farmacológica, efectos secundarios etc). - Factores relacionados con el paciente y su familia Tras el diagnóstico la actitud puede ser tan dispar como la de negación de la enfermedad o de aceptación de la misma. También hay que señalar que la forma de negar o aceptar su dolencia puede ser diferente. Por ejemplo, la negación puede ser absoluta (miedo?), o puede ser una mala 56 percepción de la enfermedad ó el rechazo a los médicos y/o al tratamiento. Si, por el contrario, se acepta el diagnóstico se puede hacerlo de forma resignada o de forma activa, participativa. El conocimiento, o mejor el desconocimiento, previo que se tiene de la enfermedad es otro factor de importancia. Las creencias y la percepción que el paciente-familia tiene de su enfermedad pueden ser erróneos lo que constituye una barrera para el cumplimento. Determinada actitud hacia las medicaciones (ej. corticofobia, temor a los efectos secundarios, temor a la posibilidad de adicción, confianza en medicina alternativas) suele ser otra barrera importante. La edad tambien influye ya que mientras que el niño pequeño depende de la actitud de sus padres, el adolescente, con mayor autonomía, depedenderà de sí mismo. - Factores relacionados con la enfermedad. Algunos autores señalan que el grado de severidad no guarda relación con la adherencia, pero otros han encontrado cierta relación con el asma leve e incluso con el severo. Más trascendente es quizás el carácter crónico de la enfermedad y el estigma social que ello pudiera implicar. - Factores relacionados con el tratamiento La duración prolongada del tratamiento modificador, la complejidad del mismo, los posibles efectos secundarios y el coste son barreras reconocidas que se oponen a la adherencia al régimen terapéutico. - Factores relacionados con la relación médico-paciente La falta de seguimiento periódico, el cambio de médico, el desinterés del mismo, pero sobre todo la falta de confianza mutua son elementos muy importantes que influyen en la falta de concordancia. - Factores psicosociales Cada vez señalados como más decisivos a la hora de valorar el comportamiento del paciente y de su familia. Problemas en el entorno familiar, diferencias de criterio de los padres, la ansiedad, disfunciones psicológicas(depresión..) y déficit intelectual son factores que se oponen a la adherencia. La adolescencia es una época de riesgo especial que requiere una mayor supervisión. También el bajo nivel socioeconómico y cultural se comportan como barreras. ¿CÓMO MEJORAR EL CUMPLIMIENTO? En primer lugar mediante su identificación, para lo cual es necesario que el profesional sanitario tenga conciencia de su existencia y la motivación suficiente para establecer una estrategia de cambio. Y en segundo lugar, mediante el cambio de modelo o enfoque del problema. Pero, ¿qué significa cambio de modelo?. Significa cambiar los conceptos y por tanto las palabras. Se ha de pasar del concepto cumplimiento al de adherencia-concordancia. El cumplimiento se ha definido como el grado en el que la conducta de un paciente en relación con la toma de medicación, el seguimiento de una dieta o la modificación del estilo de vida, coincide con la prescripción realizada por el médico. Se refiere, por tanto, al hecho de cumplir las órdenes del médico, sin la participación del paciente o su familia en las decisiones, indicando así una actitud pasiva que responde al modelo tradicional de relación médico-paciente. El término adherencia hace referencia al hecho de aceptar voluntariamente -decisión propia-, implicando un cierto grado de colaboración (unirse, sumarse) e incluso una razonable negociación del tratamiento. La concordancia es un término que hace alusión a la noción de autonomía, relación de igualdad, decisión corresponsable con el tratamiento mediante la alianza terapeútica médico-enfermo; este concepto significa que el paciente se implica en el manejo de su enfermedad y, a través del acuerdo y de la alianza, se compromete a llevar a cabo el plan terapéutico acordado. 57 En el ámbito del proceso educativo quizás sea más correcto hablar de concordancia, aunque el término adherencia se puede utilizar casi como sinónimo. En ambos casos se requiere la existencia de una adecuada relación médico/paciente/familia, elemento importantísimo como predictor de la adherencia-concordancia. Esta relación se basa en la conjunción de dos elementos clave como son la comunicación y la asociación. Una buena comunicación es vital para hacer una adecuada valoración de la capacidad de los pacientes y de los padres para adherirse al tratamiento y para identificar las posibles barreras a la misma. La concordancia es pues un concepto dinámico que está influido por distintos factores como pueden ser la diferente medicación prescrita, la duración del tratamiento, el intervalo de tiempo entre consultas, el diario del paciente, la situación familiar etc. En este contexto es evidente que el manejo farmacológico es sólo un aspecto del fenómeno, habiendo que incluir otros elementos como por ejemplo las medidas de control ambiental, el manejo del PEF, el manejo del plan de autotratamiento, la adecuación de las técnicas de inhalación, las revisiones periódicas, etc. Hemos de acostumbrarnos a hablar en términos de adherencia y/o concordancia, ya que en sí mismos implican el enfoque adecuado al problema. Como señalaba anteriormente, el primer paso para una estrategia de incentivación de la adherencia es objetivarla, si es posible, y en segundo lugar identificar los factores que inciden en el comportamiento. Para ello debemos hacer un diagnóstico de conducta utilizando un modelo como, por ejemplo el PRECEDE, acrónimo de (Predisposing, Reinforcing, Enabling, Causes, Education, Diagnosis, Evaluation). Se evalúa la conducta a través de la valoración de los siguientes factores: Los factores predisponentes, que son aquellos que influyen en la motivación del paciente/familia para realizar la conducta que se pretende analizar o promover. Este tipo de factores se concreta en: 1.- La información, identificando tanto lo que sabe el paciente como lo que no sabe, y los errores de información que tiene, en relación con la conducta que se está analizando. 2.- Las actitudes incluyendo además de sus posicionamientos respecto a la conducta concreta analizada, aspectos como si “se siente o no en riesgo” respecto a alguna consecuencia negativa derivada de la conducta, si “se siente o no capaz de realizar dicha conducta” o si “valora la conducta preventiva propuesta como verdaderamente eficaz” 3.- Los valores y creencias respecto a la conducta que se está analizando. Es importante investigar tanto los factores predisponentes de los pacientes que no realizan la conducta analizada- a fin de modificarlos- como los factores predisponentes de los pacientes que ya la realizan, a fin de: a) poder reforzarlos y b) obtener así argumentos pro-conducta que puedan utilizarse para modificar los argumentos en contra. Los factores facilitadores son los que influyen en el grado de facilidad o dificultad para realizar una conducta, una vez ya motivado para hacerla. Se concretan en: 1.- Las habilidades y destrezas del paciente para realizar la conducta concreta de la que se trate (seguir una prescripción facultativa, realizar las medidas ambientales, no fumar) y/o para incidir en el entorno a fin de prevenir y/o modificar acciones del mismo que sean contrarias a dicha conducta. 58 2.- La existencia y accesibilidad de recursos humanos (familia, amigos, profesionales de la salud etc) y recursos materiales (guías,…) que faciliten la realización de la conducta 3.-Los factores de refuerzo son los que aparecen después de que el paciente haya realizado ya la conducta, “premiándola” o “castigándola”. Son, en definitiva, las consecuencias que para el paciente va a tener la realización de la conducta analizada. Por tanto, el profesional sanitario (Pediatra, Enfermera, Educador) deberá valorar aspectos como la situación familiar, social y cultural del paciente, sus hábitos, sus preferencias, la presencia de problemas especiales (ansiedad, depresión…) etc. Deberá evaluar el nivel de conocimientos, las actitudes, creencias, expectativas y motivación del paciente y/o su familia, así como el grado de confianza. A continuación deberá esforzarse en desarrollar una buena relación con el paciente/familia a través de la comunicación, escucha activa, apoyo y respeto. Después, propondrá un plan terapéutico individualizado, por escrito. Los siguientes son algunos consejos para mejorar la adherencia: - fomentar la confianza y la comunicación. mejorar la educación aportando información suficiente, simple y concisa. explicar la naturaleza y pronóstico de su enfermedad. proporcionar instrucciones personalizadas, claras y por escrito, ajustadas a cada paciente. Comentar con detalle todos los aspectos. establecer objetivos . simplificar el tratamiento, si es posible convenido según las preferencias del paciente (tipo de dispositivo, etc.), y hablar de los efectos secundarios. utilizar recordatorios y refuerzos: ayudas de memoria. involucrar a toda la familia (padres, cuidadores, otros miembros) y a la escuela. revisiones periódicas realizadas por el mismo profesional. evaluación continua del nivel de concordancia e individualizarlo (todos los pacientes no conseguirán el mismo grado de adherencia, ni se puede pretender). Aún en el mejor de los casos, con un correcto seguimiento por parte del médico y de un adecuado nivel de educación, se sabe que la adherencia al tratamiento disminuye progresivamente con el tiempo. No hay evidencias de que la pobre adherencia pueda ser definitivamente resuelta, por lo que todas estas estrategias deberán ser mantenidas en el tiempo. COMUNICACIÓN Como señalan algunos autores la comunicación es verdaderamente “tecnología punta” a la hora de enfrentarnos a este problema, es la clave para conseguir el objetivo de alcanzar la concordancia es decir de la auténtica corresponsabilización en el manejo de la enfermedad. Pero comunicarse, a veces, no es fácil. A menudo cuesta transmitir lo que se quiere transmitir, produciéndose malentendidos y efectos no deseados. No es igual, no produce el mismo efecto decir esto o aquello, decirlo de una forma u otra, en un tono u otro. Por eso la comunicación es algo que es necesario aprender, entrenar, mimar y cuidar. Cuando nos comunicamos con alguien lo hacemos de dos maneras: verbal y no verbal. Esta última puede llegar a ser hasta el 50% de nuestra comunicación. 1.- Mirada: ¿tiene el mismo efecto una mirada horizontal, con los ojos a la misma altura, que una mirada lanzada por el profesional desde su elevada “torre de marfil” o púlpito? 2.- Expresión de la cara: tristeza, sorpresa, rabia, placer, incredulidad, miedo, tensión, preocupación, satisfacción, alegría,… ¿hay alguna emoción que no se refleje en nuestra expresión facial? ¿qué puede transmitir un ceño fruncido? 59 3.- Movimientos de cabeza: Asentir o disentir. 4.- La postura del cuerpo: ¿qué estoy comunicando a un paciente cuando estoy medio tirado en la silla? O cuando estoy incorporado hacia delante? O cuando, con los brazos cruzados, le digo “tranquila no pasa nada serio? 5.- Los gestos de las manos: para enfatizar, clarificar y matizar determinados mensajes. 6.- La proximidad física: por ejemplo ante un enfermo encamado ¿es lo mismo sentarse en la cama o hablarle de pie y lejano a su lecho? 7.- El contacto físico: los niños y también los adultos echan de menos, a veces, que se les coja la mano o se les toque en un hombro etc. 8.- El volumen de la voz: un tono bajo, cálido trasmite cercanía, dulzura. Un volumen alto puede transmitir contundencia y seguridad pero con el riesgo de parecer impositivo. 9.- Una velocidad excesiva en los mensajes plantea problemas de comprensión y transmite al paciente sensación de ansiedad, prisa, agresividad, agobio. 10.-La duración del mensaje ha de ser breve para mantener la atención suficiente: lo bueno si breve dos veces bueno. Tras una acogida adecuada (contacto visual, tono de voz cálida, pausada) llamando al paciente por su nombre, haciendo referencia a algún aspecto positivo y agradable… iniciamos propiamente la comunicación. Y lo primero es preguntar para obtener la información necesaria; tiene grandes ventajas: - Se obtiene información clave sobre los conocimientos del paciente, sus demandas, necesidades y objetivos; su estado físico y emocional, sus dudas, miedos, temores, preocupaciones, habilidades, destrezas, recursos con los que cuenta, sus actitudes, valores etc. - Facilita, promueve y potencia que el paciente piense sobre su estado físico, emocional y social, sobre lo que sabe y no sabe, sobre lo que siente, sobre lo que piensa, sobre sus dudas, etc.y tantas cosas. - Trasmite al paciente interés por su salud, por sus opiniones, sus sentimientos etc- con lo que aumenta enormemente la confianza entre el profesional y la familia. - Facilita la participación y el protagonismo del paciente lo que ayuda a mejorar la motivación y el compromiso con el proceso. Hay que escuchar activamente y parecer que se escucha. No poner cara de despistado. Aquí es importante el lenguaje no verbal: mirar con franqueza, asentir con la cabeza, mostrar atención etc. Empatizar significa “ponerse en el lugar del paciente, entender sus sentimientos, sus razones, sus temores. No significa estar de acuerdo con determinada conducta u opinión del paciente, sino comprenderla (“comprendo que te cueste tomar la medicación, sobre todo por las mañanas pero…). Tampoco es preciso llegar a extremos de usar expresiones como “a mí también me costaría ó me gusta más esto o lo otro”. Es muy importante que el paciente/familia perciban que se le está entendiendo. Se puede pedir la opinión: ¿Qué te parece esto que estamos comentando? Me gustaría que pudieras hacer esto… Manifestar algún acuerdo parcial con los argumentos del paciente. Resumir… es preciso que el profesional lleve una especie de hilo conductor, sepa cerrar la conversación y resumir los puntos clave. La retroalimentación significa comprobar que el paciente ha entendido el mensaje y si no lo ha hecho corregirlo. El feed-back es un instrumento muy útil para verificar el funcionamiento del proceso comunicativo. Si se produce una discordancia o cuando el paciente ha entendido algo distinto de lo que el profesional la he dicho, conviene saber que: Lo verdadero es lo que entiente el receptor no lo que envía el emisor. El responsable de la comunicación es el emisor y, por tanto, es el que debe plantearse cambios. Se suelen cometer numerosos errores en la comunicación verbal que conviene tener en cuenta, pero son aspectos que serán tratados en la ponencia y taller correspondientes. 60 Bibliografía Asthma Adherence. A guide for health professionals. National Asthma Council (NAC). Disponible en: http://www.nationalasthma.org.au/publications/adherence/html/foreword.html (Fecha de acceso 29/12/05). * Abramson MJ, Bailey MJ, Couper FJ, Driver JS, Drummer OJ, Farbes AB et al., and the Victorian Asthma Mortality Study Group. Are asthma medications and management related to deaths from asthma? Am J Resp Crit Care Med 2001; 163:12-18. * Apter AJ, Reisine ST, Affleck G, Barrows E, Zuwallack RL. Adherence with twice-daily dosing of inhaled steroids. Am J respire Crit Care Med 1998;157:1810-17. * Baum D, Creer TL. Medication compliance in children with asthma. J Asthma 1986;23(2):49-59. * Bauman LJ, Wright E, Leickly FE, Crain E, Kruszon-Moran D, Wade SL, Visness CM. Relationship of adherence to pediatric asthma morbidity among inner-city children. Pediatrics 2002 www.pediatrics.org/cgi/content/full/110/1/e6. * Bender B, Milgrom H, Rand C, Ackerson L. Psychological factors associated with medication nonadherence in asthmatic children. J of Asthma 1998; 35:347-353. * Bender BG, Wamboldt FS, O’Connor AL, Rand C, Szefler S, Milgrom H, Wamboldt MZ. Measurement of children’s asthma medication adherence by self report, mother report, canister weight, and doser CT. Ann Allergy Asthma Immunol 2000;85:416-421. * Bender BG. Overcoming barriers to nonadherence in asthma treatment. J Allergy Clin Immunol 2002;109:S554-9. * Bender BG, Rand C. Medication non-adherence and asthma treatment cost. Current Opinion in Allergy & Clin Immunolog 2004;4(3):191-195 . * Benedito Monleón MªC. Intervención psicológica en la adhesión al tratamiento de enfermedades crónicas pediátricas. An Esp Pediatr 2001;55:329-334. * Bosley CM, Parry DT, Cochrane GM. Patient compliance with inhaled medication: does combining betaagonists with corticosteroids improve compliance? ERJ 1994;7:504-509. * British Guideline on the management of asthma. Thorax 2003;58 Supl 1. Disponible en: http://www.brit-thoracic.org.uk/iqs/sid.00044940908912605904274/Guidelinessince%201997_asthma_html (Accedido el 29/12/05). * * Braun D, Creer TL. Medication compliance in children with asthma J Asthma 1986;23(2):49-59. Bukstein DA, Luskin AT, Bernstein BA. “Real-World” effectiveness of daily controller medicine in children with mild persistent asthma. Ann Allergy Asthma Immunol 2003;90:543-9. * Chambers CV, Markson L, Diamond JJ, Lascha L, Berger M. Health beliefs and compliance with inhaled corticosteroids by asthmatic patients in primary care practices. Respir Med 1999;93:88-94. * Charles C, Gafni A. How to improve communication between doctors and patients: learning more about the decision making context is important. BMJ 2000;320:1220-1 * Clark NM, Gong M, Schork MA, Kaciroti N, Evans D, Roloff D, Hurwitz M, Maiman LA, Mellins RB Long term effects of asthma education for physicians on patient satisfaction and use of health services. Eur Respir J 2000;16:15-21. * Cochrane MG, bala MV, Downs KE, Mauskopf J, Ben-Joseph RH. Inhaled corticosteroids for asthma therapy. Patient compliance, devices and inhalation technique. Chest 2000;117:542-550. * * Coulter A. Paternalism or partnership. BMJ 1999;319.720-1. Couts JAP, Gibson NA, Paton JY. Measuring compliance with inhaled medication in asthma . Arch Dis Child 1992;67:332-333. * De la Fuente Lumbreras S. Ancoechea Bermúdez J. El problema de la no adherencia en el asma:¿qué podemos hacer?. Rev Patol Respir 2001;4:145-146. * * Dekker FN, Dieleman FE, Kaptein AA,Mulder JD. Compliance with pulmonary medication in general 61 practice. Eur Resp J 1993;6:886-890. Díaz Vazquez C. Educación y concordancia. Educación sanitaria al niño-adolescente con asma y su familia. Disponible en http://www.respirar.org/concordancia/educacion.htm (Fecha de acceso 29/12/05) * * Ehrlich P. Improving Asthma control: talk is not cheap. Ann Allergy Asthma Immunol 2005;94:415-8. * Fiese BH, Wamboldt FS, Anbar RD. Family asthma management routines: connections to medical adherence and quality of life. J Pediatr 2005;146:171-6. Gavin LA, Wamboldt MZ, Sorokin N, Levy SY, Wamboldt FS. Treatment Alliance and its association with family functioning, adherence and medical outcome in adolescents with severe chronic asthma. J Pediatr Psychol 1999;24:355-65. * Gibson NA, Ferguson AE, Aitchison TC, Paton JY. Compliance with inhaled asthma medication in preschool children. Thorax 1995;50:1274-1279. * * Global Strategy for Asthma Management and Prevention (GINA). http://www.ginasthma.com Haynes RB, Taylor DW, Sackett DL et als. Compliance in health care. Baltimore MD:Johns Hopkins University Press 1979. * Haynes RB, McDonald H, Garg AX, Montague P. Interventions for helping patients to follow prescriptions for medications. The Cochrane Database of Systematic Reviews (3) 2005. * Horn CR, Clark TJH, Cochrane GM. Compliance with inhaled therapy and morbidity from asthma. Respir Med 1990; 84:67-70. * * Jonasson G, Carlsen K, Mowinckel P. Asthma drug adherence in a long term clinical trial. Arch Dis Cgild 2000;83:330-333. * Kingäs HA. Compliance of adolescents with asthma. Nursing and Health Sciences 1999;1:195-202. McDonald HP, Garg AX, Haynes RB. Interventions to enhance patient adherence to medication prescriptions. JAMA 2002; 288:2868-2879. * Meichenbaum D, Turk DC. La aplicación integrada de intervenciones para la promoción de la adhesión. En: Meichenbaum D, Turk DC editores. Cómo facilitar el seguimiento de los tratamientos terapéuticos. Bilbao 1991 ISBN:84-330-0877-3 . p 203-16 * Mellins RB, Evans D, Zimmerman B, Clark NM. Patient compliance. Are we wasting our time and don’t know it?. Am Rev Respir Dis 1992;146:1376-7. * * Milburn HJ, Cochrane GM. Compliance and concordance with treatment: treating the patient as a decision marker is not always appropriate. BMJ 1997;314:1906. Milgrom H,Bender B, Ackerson L, Bowry P, Smith B, Rand C. Noncompliance and treatment failure in children with asthma. J Allergy Clin Immunol 1996; 98:1051-1057. * Morisky DE, Green LW, Levine DM. Concurrent and predictive validity of a self-reported measure of medication adherence. Med Care 1986;24:67-74. * Mullen PD. Compliance becomes concordance. Making a change in terminology produce change in behaviour. Br M J 1997; 314:691-692. * * Rand CS. Non-adherence with asthma therapy: more than just forgetting. J Pediatr 2005;146:157-9. López Viña A. Medicación inhalada y por vía oral en el tratamiento del asma: pautas de cumplimiento y adhesión. Arch Bronconeumol 2001:37(supl 3): 35-39. * López Viña A. Actitudes para fomentar el cumplimiento terapéutico en el asma. Arch bronconeumol 2005;41(6)334-340. * * López Viña A, Cimas JE, Días Sánchez C, Coria G, Vegazo O, Picado C on behalf of Scientific Comité of ASES study. Respir Med 2003;97:872-881. Lora Espinosa A. Adherencia al tratamiento en el asma. En: Primer Curso Interactivo de Atención Integral al Niño y Adolescente con Asma. Módulo 9, capit.15. www.respirar.org * * Osterberg L, Blaschke T. Drug therapy: adherence to medication. N Engl J Med 2005;353:487-497. 62 Rand CS, Wise RA. Measuring adherence to asthma medications regimens. Am J Resp Crit Care Med 1994; 149:S69-S76. * * Sanz EJ. Concordance and children’s use of medicines. BMJ 2003; 327:858-60. Van Wijk BLG, Klungel OH, Heerdink ER, de Boer A. Efectiveness of interventions by community pharmacists to improve patient adherence to chronic medication: a systematic review. Ann Pharmacotherapy 2005, 39(2):319-328. * Walders N, Kopel SJ, Konis-Mitchel D, McQuaid EL. Patterns of quick-relief and long-term controller medication use in pediatric asthma. J Pediatr 2005;146:177-82. * Weinstein AG. Should patients with persistent severe asthma be monitored for medication adherence? Ann Allergy Asthma Immunol 2005;94:251-7. * * Winnick S, Lucas DO, Hartman AL, Toll D. How do you improve compliance? Pediatrics 2005; www.pediatrics.org/cgi/doi/10.1542/peds.2004-1133. Zora JA, Lutz LN, Tinkelman DG, Assesment of compliance in children using inhaled beta adrenergic agonists. Ann Allergy 1989; 62-406-409. * Zhao X, Furber S, Barman A. Asthma knowledge and medication compliance among parents of asthmatic children in Nanjing, China. J Asthma 2002;39(8): 743-7. * 63 64 Interés de la Educación Terapéutica en el manejo del asma Dra. Juana Maria Román Servicio de Pediatría. Unidad de Neumología. Hospital Son dureta. Palma de Mallorca 65 66 La educación para la salud comprende tres áreas de actividad: * La educación para la salud y prevención primaria. Conjunto de medidas para evitar la aparición de un problema (vacunaciones, alimentación sana, lucha contra el tabaco..). * Educación del paciente en su enfermedad y prevención secundaria. Impedir la evolución y propagación de la enfermedad. Grupos de riesgo. * Educación terapéutica y prevención terciaria. Impedir las complicaciones, las recidivas, las secuelas. Contribuye a la readaptación y rehabilitación. La educación terapéutica del paciente (OMS) “La educación terapéutica del paciente es un proceso continuo que forma parte integrante de los cuidados médicos. Comprende la sensibilización, la información, el aprendizaje del tratamiento, el soporte psico-social, todo ligado a la enfermedad y al tratamiento. La formación debe también permitir al paciente y su familia a colaborar mejor con los profesionales. Formar al enfermo para que pueda adquirir un “savoir-faire” adecuado, a fin de llegar a un equilibrio entre su vida y el control óptimo de la enfermedad”. Recomendaciones de la OMS. 1. La educación terapéutica deberá permitir a los paciente adquirir y conservar las capacidades y competencias que les ayuden a vivir me manera óptima su enfermedad. 2. Es un proceso permanente integrado en los cuidados. 3. Está centrada en el paciente e implica actividades organizadas de sensibilización, información, aprendizaje de la autogestión y de sostén psicológico, relacionadas con la enfermedad y el tratamiento prescrito. 4. Contempla ayudar a los pacientes y sus familias a comprender la enfermedad y el tratamiento, cooperar con los profesionales de la salud, vivir mas sanamente y mantener o mejorar su calidad de vida. I. ¿Por qué la educación terapéutica? La educación terapéutica estructurada es más eficaz que la información sola. Información Pasividad Teórica Individual Información Intelectual, saber Buenas intenciones Impacto Educación Actividad Práctica Relacional Control Aprendizaje Nuevos comportamientos Evaluación La educación terapéutica se ha demostrado eficaz según varios criterios de evaluación del control del asma, en particular las hospitalizaciones, recursos en urgencias, y consultas no programadas. II. ¿Cómo? Ella comporta al menos un aprendizaje en la autogestión del tratamiento por el paciente (plan de tratamiento escrito, apreciación de síntomas y/o medida del flujo espiratorio máximo (DEP) ) y necesita un seguimiento regular por el médico. III. ¿Para que pacientes? La educación terapéutica debe ser propuesta precozmente a todos los pacientes asmáticos en función del diagnóstico educativo de cada uno, sus potencialidades de aprendizaje y su proyecto personal. Una atención especial deberá tenerse a los pacientes portadores de un asma severo o mal controlado y a los pacientes con riesgo de asma agudo grave. 67 El ambiente, la familia y los próximos deberán ser implicados en el tratamiento. La comprensión por el ambiente de la situación del paciente y de las dificultades que es encuentra, es esencial. El rol de sostén de las familias es importante, en particular en el adolescente. IV. ¿Para qué actores? La educación terapéutica del paciente está integrada en los cuidados y centrada sobre el paciente asmático. Todo reencuentro con un paciente asmático debe ser la ocasión de mantener, de reforzar o de conducir a la adquisición de nuevas competencias. La comprensión por el paciente de la finalidad del manejo de su propia enfermedad, es necesaria para la prevención de complicaciones y el mantenimiento de su calidad de vida. La educación terapéutica implica una cogestión de la decisión entre el paciente y el profesional de la salud. Es preciso proponer y negociar las competencias a desarrollar y los medios a poner en marcha. Los profesionales implicados a diferentes niveles son: médicos generales y especialistas, enfermeras, kinesiterapeutas, farmacéuticos, psicólogos, trabajadores sociales, técnicos ambientales… La educación terapéutica puede ser propuesta en consulta, durante una hospitalización o en un centro específico, siendo preciso una aproximación interdisciplinaria y multiprofesional. La acción de los profesionales se inscribe en un clima relacional teniendo en cuenta las necesidades de los pacientes, su estado emocional, sus vivencias y sus concepciones de la enfermedad y de los tratamientos. Es necesario una coherencia en las informaciones dadas a los pacientes. V. Educación terapéutica integrada en los cuidados Todo encuentro con una persona asmática debe ser la ocasión de mantener, reforzar o conducir al paciente a adquirir nuevos conocimientos, gestos y comportamientos. Las sesiones educativas son una oportunidad para: 1. evaluar con el paciente su asma (control y severidad) 2. asegurar un buen manejo y adhesión al tratamiento 3. obtener un buen control del ambiente 4. mantener la actividad física 1. Evaluación del asma. Es importante tener en cuenta, por una parte, el control del asma (variaciones rápidas de síntomas y obstrucción bronquial) y por otra parte la severidad (relativamente constante en el curso del tiempo). En esta etapa, la educación terapéutica debe conducir al paciente a adquirir las siguientes competencias: percibir la presencia de síntomas reconocer los signos anunciadores de una agravación del asma interpretar una dificultad respiratoria medir correctamente su DEP expresar sus representaciones y sus vivencias en relación con la enfermedad y de su tratamiento conocer los signos de deterioro del estado respiratorio para acudir a urgencias 2. Tratamiento farmacológico. Tiene como objetivo obtener un control óptimo del asma. En esta etapa, la educación terapéutica debe conducir al paciente a adquirir las competencias siguientes: 68 Explicar la acción de los medicamentos, diferenciando la acción del tratamiento de fondo y de la crisis. Utilizar correctamente un aerosol y la cámara de inhalación adecuada o un dispositivo de polvo. Interpretar el valor del Peak-Flow para situarlo en una de las tres zonas de autogestión del tratamiento (verde, naranja,roja). Anotar en un autodiario la sintomatología diaria. Adaptar su tratamiento en relación a su Plan de Acción. Indicar la conducta a tener durante una crisis de asma. Seleccionar las informaciones útiles en relación a su enfermedad, su tratamiento (revistas, Internet..) 3. Control del ambiente La evitación de factores desencadenantes reconocidos mejora el control del asma En esta etapa, la educación terapéutica debe conducir al paciente a adquirir las competencias siguientes: Actuar sobre la presencia de factores asmógenos en su ambiente doméstico, su vida social y profesional. Identificar la presencia de alergenos en su ambiente. Identificar las situaciones asmógenas a fin de adoptar una actitud de prevención. Adaptar sus actividades cotidianas y de ocio en función de la polución atmosférica. Programar con la ayuda del médico dejar de fumar. Actuar sobre su ambiente para reducir el riesgo ligado a la exposición del tabaco. 4. La práctica del ejercicio físico La práctica del ejercicio no está contraindicada en el paciente asmático, a excepción de la inmersión con escafandra autónoma. En esta etapa, la educación terapéutica debe conducir al paciente a adquirir las competencias siguientes: Practicar el ejercicio físico en función de su tolerancia al esfuerzo. Reconocer la ausencia de contra-indicación de toda actividad física. Mejorar su tolerancia al esfuerzo. VI. La Secuencia Educativa La educación terapéutica es personalizada gracias al diagnóstico educativo que tiene en cuenta un conjunto de informaciones en relación al paciente. Estas permiten precisar los factores estimados como favorecedores o limitantes de la educación, así como los centros de interés del paciente. La personalización de la educación precisa: - un diagnóstico educativo. - un contrato de educación con el paciente. - actividades educativas estructuradas. - evaluación de las competencias del paciente. Diagnóstico educativo. Es la primera etapa de la secuencia educativa. Permite definir las competencias que el paciente deberá adquirir por la educación terapéutica. Se desarrolla en un diálogo individual. Principales dimensiones del diagnóstico educativo (Ivernois y Gagnayre): 69 • Dimensión biomédica del enfermo: ¿qué tiene? Antigüedad del asma, evolución, severidad. Problemas de salud añadidos e importantes para el paciente. Frecuencia y motivos de hospitalización. • Dimensión socio-profesional: ¿qué hace? Vida cotidiana, ocio. Profesión, actividad. Higiene de vida. Ambiente social y familiar. • Dimensión cognitiva: ¿Qué sabe sobre su asma? ¿Cómo se representa el la enfermedad, los tratamientos, las consecuencias.? ¿Qué cree él? Conocimientos anteriores sobre la enfermedad. Creencias, representaciones, concepciones. Mecanismos de la enfermedad. Factores desencadenantes de la crisis de asma. Rol y modo de acción de los medicamentos. Eficacia de los tratamientos. Utilidad de la educación. • Dimensión psico-afectiva: ¿Quién es él? Estadio en el proceso de adaptación de la enfermedad (chock inicial, negación, rebelión, depresión, aceptación). Situación de estrés. Reacciones frente a una crisis. Actitudes. • Proyecto del paciente: ¿Cuál es su proyecto? Presentación del proyecto como realizable por la educación: motivaciones.. Articulación de los proyectos en el tiempo. Contrato de educación. Precisa lo que el paciente debe ser capaz de hacer al término de su aprendizaje y que no era capaz de hacer antes. Definir los objetivos pedagógicos del contrato de educación (se negocian). - Comunes a todos los pacientes (observancia, técnica de inhalación…) - Especificos para cada paciente (alergeno específico, asma de esfuerzo). - De seguridad: Reconocer una crisis Tratar una crisis Conocer los factores desencadenantes Modificar su ambiente Comprender su tratamiento Tomar su tratamiento Manejar la técnica de la inhalación Otros… 70 Puesta en marcha de la educación terapéutica La puesta en marcha necesita la utilización de técnicas pedagógicas. Entre ellas, son preferibles las que favorecen la interactividad, permitiendo evaluar y reforzar los conocimientos y los comportamientos del paciente durante la educación. La experiencia del paciente facilita la aportación de nuevos conocimientos y nuevas estrategias. La utilización de técnicas pedagógicas variadas facilita la adquisición por el paciente de competencias que refuerzan su motivación. La educación del paciente puede alternar sesiones individuales y colectivas con tiempos de auto-aprendizaje. La información escrita es un complemento a la información oral. Ella es útil cuando incita al paciente a plantear y a plantearse cuestiones, por esto, debe ser sintética, clara y comprensible para la mayoría de pacientes. En una situación óptima, la planificación de las actividades educativas debe tener en cuenta un principio de progresividad, varias sesiones educativas pueden ser necesarias para la adquisición de una competencia. La frecuencia de las sesiones y su contenido depende de las necesidades educativas y de las capacidades del paciente a transferir las competencias adquiridas en su vida cotidiana. VII. La evaluación La evaluación debe ser considerada como un acto de comunicación entre el profesional de la salud y el paciente, en cualquier momento y en cualquier lugar. La educación será tanto mas pertinente cuanto mas correcta sea la definición de las competencias que la persona asmática debe adquirir. La evaluación se sitúa a dos niveles: • El seguimiento educativo Está integrado en el aprendizaje y se realiza durante las sesiones de educación. Mediante un cuestionario adaptado, la evaluación permite al paciente el tomar conciencia de los éxitos, de las dificultades, de los errores. Mediante el seguimiento se desarrolla en el paciente capacidades de auto-evaluación permitiéndole emprender actividades espontáneas de aprendizaje. Una evaluación permite verificar si el conjunto de competencias descritas en el contrato de educación se han adquirido y pueden ser aplicadas a la vida cotidiana del paciente, indicando la utilidad de mantener las sesiones de educación planificadas o prever otras y con que frecuencia. • El seguimiento médico Durante cada consulta programada se tiene la ocasión de evaluar con el paciente su asma (control y severidad), de adaptar el tratamiento de fondo y el plan de tratamiento en casos de exacerbación, de verificar la aplicación de la auto-gestión al tratamiento (capacidad de apreciar los síntomas o medida del DEP), técnicas de inhalación e identificar las dificultades en la vivencia de la enfermedad. Los problemas del tabaco y del control del ambiente son igualmente abordados. Un acompañamiento psico-social puede ser propuesto al paciente a fin de encontrar con él soluciones a las dificultades que el paciente encuentra. 71 Se trata no sólo de hacer un balance de las competencias adquiridas, de transferirlas a la vida cotidiana y de reforzarlas, sino también de identificar y de analizar ciertos indicadores de eficacia a largo plazo tales como: frecuencia de las exacerbaciones, utilización de servicios de urgencia, consultas no programadas por crisis de asma, hospitalizaciones, estancias en cuidados intensivos, absentismo escolar. Es recomendable que el paciente pueda beneficiarse de una síntesis de sus datos relacionados con las etapas de la educación, en particular con la estrategia terapéutica, el diagnóstico educativo, las competencias que va alcanzar y su evaluación. Dossier de educación terapéutica para el seguimiento Identidad del paciente (nombre, fecha de nacimiento). Tipo de asma y tratamiento. Dimensiones del diagnóstico educativo - Personalidad. - Proyecto personal y profesional. - Conocimientos sobres su enfermedad. - Profesión. - Capacidades del paciente para actuar: potencialidades de aprendizaje, motivaciones, centros de interés. - Condiciones de vida: entorno, recursos personales, actividad física. - Tabaquismo. * Escribir un diagnóstico educativo en algunas líneas Definición de las competencias a desarrollar por el paciente - Evaluación de su asma y de sus conocimientos sobre su enfermedad. - Planificación de su tratamiento farmacológico. - Práctica de técnicas de inhalación. - Control de su ambiente. - Práctica de ejercicio físico. Puesta en marcha de la educación terapéutica - Planificación de sesiones educativas: competencias abordadas, duración, frecuencia, técnicas pedagógicas. - Sesiones individuales, colectivas y de auto-aprendizaje. Seguimiento educativo - Evaluación de las competencias adquiridas, a mantener y a reforzar. - Evolución de la práctica de las técnicas de inhalación. - Dificultades de autogestión del tratamiento por el paciente. - Vivencias cotidianas del paciente. - Mantenimiento de las sesiones educativas planificadas y utilidad de prever otras. Seguimiento médico - Evaluación del asma (control y severidad). - Adaptación del tratamiento de fondo. - Adaptación del plan de acción. - Control del ambiente. - Frecuencia de las exacerbaciones, de la utilización de urgencias, de las consultas no programadas, de las hospitalizaciones, de las estancias en cuidados intensivos, del absentismo escolar. 72 Bibliografía National Institutes of Health, Nacional Heart, Lung and Blood Institute. Guide for diagnosis and management of asthma. Bethesda NIH; 1997. * Agence nationale pour le développement de l’evaluation médicale. Asthme :critères de gravité, aspects diagnostiques et thérapeutiques. Concours Méd 1996 ; 41, 3-17. * Gibson PG, Bolulet LP. Role of asthma education. Evidence-Based Asthma Management. London: BC Backer; 2001. * Direction gènérale de la santé. L’education therapéutique du patient 2001. Available from www.sante.gouv.fr. * * Godard P, Chanez P, Bousquets J, Demoly P, Pujol JL, Michel FB. Asthmologie. Paris : Masson ; 2000. * ANAES. Education thérapeutique du patient asthmatique. Revue maladies Respiratoires, vol 19,2002, 29-32 Agence Nationale d’Acreditation et d’Evaluation en Santé. Education therapeutique du patient asthmatique :adult et adolescent. Paris : ANAES, jun 2001, 1-165. * 73 74 Educación en el niño asmatico menor de 7 años: análisis del entorno sociofamiliar Carmen Rosa Rodriguez Fernández-Oliva Centro de Salud La Cuesta. Tenerife 75 76 Por educación se entiende la enseñanza de los conceptos y habilidades necesarias para que los pacientes puedan cooperar en el tratamiento y controlar su enfermedad. Para lograr estos objetivos es fundamental: 1. La transmisión de la información necesaria sobre la enfermedad 2. Adquisición de habilidades y modificación de conductas La estrategia para reconocer los signos y síntomas de obstrucción progresiva de la vía aérea y desarrollar un plan depende, en pediatria, de factores como la edad, el nivel sociocultural de la familia e implicación de ésta en el cuidado de la enfermedad, adquiriendo estos aspectos especial relevancia en el lactante y preescolar. Las habilidades en el autocuidado, se realizarán por parte de la familia en el caso de lactantes y niños pequeños y de forma progresiva, según crece, se irá implicando al niño en el control de su enfermedad. Factores que influyen en el cumplimiento terapéutico del asmatico menor de 7 años: Es necesario considerar las circunstancias que forman parte del entorno familiar del niño, las conductas y la inforamación que poseen los cuidadores y que condicionan la mayor o menor respuesta dentro de un plan educativo, en este grupo de edad: ❑ Negación de la enfermedad por parte de los padres: esto conlleva dificultad para control de síntomas y en el control ambiental. ❑ Necesidad de aerosolterapia con cámaras y mascarillas. ❑ Colaboración de niño dificil en muchos casos. ❑ Necesidad de adiestramiento de los diferentes cuidadores del niño. ❑ Factores sociolaborales: repercusión en la vida laboral de los padres por los dias de enfermedad del niño, colaboración iregular de los colegios y guarderías. Educación a cuidadores En la educación a los cuidadores hay una serie de premisas que debemos tener en cuenta a la hora de transmitir la información: 1. Conocimientos básicos sobre la enfermedad. 2. Adiestramiento de la técnica de aerosolterapia, y valorar en las consultas sucesivas los problems derivados de la técnica. 3. Medidas de control ambiental. 4. Conocimiento de las repercusioens en la dinámica familiar del tratamiento del niño. 5. Educación e información gradual y escalonada. 6. Tomar en cuenta los diferentes cuidadores del niño: profesores, abuelas, canguros. Percepción de los padres sobre el tratamiento y sus repercusiones Con el fin de conocer algunos aspectos y conductas del manejo del asma en la familia del niño menor de 7 años, fué elaborada una encuesta, de la que se van a comentar algunos datos preliminares, por ser ilustrativos del tema que nos ocupa. Objetivos de la encuesta - Explorar el nivel de conocimiento de los padres sobre la técnica de aerosolterapia y como le han sido ofrecidos. - Colaboración de los centros de cuidado de los niños de esta edad: guardería y colegios. - Dificultades del tratamiento percibidas por los padres. - Impacto laboral en los padres /cuidadores, por la enfermedad del niño. Criterios de inclusión para realizar la encuesta: Padres o tutores de: 1. Niños con diagnóstico de asma episódico frecuente o moderada, mayores de 1 año y menores o iguales de 6 años. 2. Niños con: aerosolterapia de duración mayor a tres meses en el último año ( aunque haya sido de forma fraccionada) sin diagnóstico definitivo. 77 La encuesta fue inicialmente validada con un diez encuestas piloto, valorando las dificultades de comprensión y problemas en la obtención de datos. Los datos que se van a ofrecer aquí son preliminares, del total del estudio, e ilustrativos de los que sucede en 85 familias de niños menores de 7 años. Los datos pueden estar sujetos a cambios según la comunidad donde se realicen, y sin embargo son extrapolables, a datos publicados en la revisión realizada. Características de las familias encuestadas Se analizaron datos de 85 encuestas, realizadas a familias de diferentes zonas de salud, y atendidos por diferentes pediatras de zona. Fueron cumplimentadas por la madre o padre, en el contexto de una visista rutinaria de control en su Centro de Salud y sin ayuda o interferencia del pediatra en las respuestas. La distribución por edades de los pacientes de la encuestas analizadas es la que se detalla en la siguietne figura: Los datos han sido analizados con el programa SPSS, y está pendiente el tratamiento estadístico. Información sobre la enfermedad La mayoria de los padres refirieron haber recibido informacion sobre la aerosolterapia de forma verbal, por parte de su pediatra habitual. Del total de encuestas analizadas, al 80% de los niños le fue pautado por primera vez la aerosolterapia por su pediatra habitual, y a un 10% en el Servicio de Urgencias, refiriendo un 92,9% que les fue explicada la técnica de la aerosolterapia desde la primera vez, de forma verbal. La información sobre las diferencias entre los diferentes aerosoles utilizados, les fue proporcionada desde la primera vez a un 74% de los encuestados, un 14% refiere que fue en la segunda o tercera consulta y 4,7% que solo se les informó cuando ellos lo preguntaron. En la pregunta sobre el diagnostico que han recibido de la enfermedad de su hijo, se incluian varias respuestas con posibilidad de respuesta múltiple. La información sobre el diagnóstico de la enfermedad, es referida en más de la mitad de los encuestados, aunque el diagnóstico asma es referido sólo por un 43%,un 47% refiere el diagnóstico de alergia (por separado y de forma conjunta con el asma), un 8,2% la hiperreactividad bronquial, y en un 18% se mencionaron otros diagnósticos como laringitis,bronquitis, y broncoespasmo.Solamente seis de los encuestados refirieron no haber recibido un diagnóstico. 78 Dificultad en el tratamiento percibidas por los padres Como partes del tratamiento ademas de la aerosolterapia, han sido reconocidos por los padres, los siguientes: ❑ Limpieza del domicilio: 83,5%. ❑ Retirar mascotas: 62,4%. ❑ No fumar: 68,2%. ❑ No asistir a guarderia: 11,8%. ❑ Otros tratamientos: 9,4% ( no asistir a determinados deportes, asistir a lugares que claramente perjudican al niño). A la pregunta de la parte del tratamiento que ha entrañado mayor dificultad, un 54% respondió que ha sido la administración de los aerosoles. Siguiendo en dificultad, refieieron el control de los síntomas con un 44,7%. La limpieza del hogar y la retirada de mascotas fueron señaladas en porcentajes muy bajos. En este apartado es conveniente resaltar que en un 47% de las encuestas analizadas, hay uno o mas fumadores conviviendo con los niños (en 19 familias, dos fumadores). En un 75% de las encuestas en las que hay fumadores en casa, reconocen como medida pautada de tratamiento, el dejar de fumar. De los que refieren fumar, han tenido que recurrir a la administración de aerosoles en el colegio/ guardería en un porcentaje significativamente mayor, lo que se puede interpretar como un dato de mayor inestabilidad en la evolución clínica del niño. Nº de fumadores en domicilio Administración frecuente de aerosoles en guarderia/colegio 0 fumadores 6,7% 1 fumador en casa 25% 2 fumadores 36,8% Repercusión laboral En casi un 60% de los encuestados se refleja una repercusión laboral en mayor o menor grado: un 23,5% ha perdido de 1-2 dias de trabajo al mes por la enfermedad respiratoria de su hijo, un 14,1% de 1-3 dias cada tres meses y un 20% de 1-3 dias al año. Hay que tener en cuenta que un 35 % de las madres encuestadas no trabajan fuera de casa y en un 10% de las encuestas se especifica, la imposibilidad del trabajo por el cuidado del niño. No se advirtieron diferencias en la repercusión laboral de los padres fumadores o no fumadores. Colaboración del colegio/guarderia La colaboración de los centros escolares, en el control de la enfermedad es percibida como insuficiente. Un 65% de los niños asisten al colegio y un 20% a la guardería. Un 16% de los padres ha recibido llamadas desde la guardería/colegio, en los últimos 6 meses, por problemas derivados de la enfermedad respiratoria del niño.En un 53% de las encuestas se refiere falta de colaboración en el control de la enfermedad por parte del colegio/guardería. 79 Conclusiones 1. La administración de aerosolterapia y el control de síntomas de los niños, constituyen para los cuidadores de este grupo de edad, la mayor dificultad en el manejo de la enfermedad. 2. La percepción de los padres de falta de colaboración de los centros escolares en el manejo de la enfermedad es considerable. 3. La repercusión laboral de los padres, es significativa, y es un factor de impacto de la enfermedad importante. 4. Hay que insistir en el consejo antitabaco en la familia., considerando los reultados relativos a la persistencia del hábito tabáquico a pesar del diagnóstico y los consejos de control y su repercusión sobre el tratamiento. 5. Hay que simplificar y facilitar los tratamientos y medidas de control en la mejor manera posible, para aumentar la adherencia a los mismos. Bibliografía Laforest L, Yin D, Kocevar VS et al. Association between asthma control in children and loss of workdays by caregivers. Ann Allergy Asthma Immunol. 2004 Sep;93(3):265-71. * Williams S, Sehgal M, Falter K,et al. Effect of asthma on the quality of life among children and their caregivers in the Atlanta Empowerment Zone. J Urban Health. 2000 Jun;77(2):268-79. * Halterman JS, Yoos HL, Conn KM, et al. The impact of childhood asthma on parental quality of life. J Asthma. 2004 Sep;41(6):645-53. * * Spurrier NJ, Sawyer MG, Staugas R et al. Association between parental perception of children's vulnerability to illness and management of children's asthma. Pediatr Pulmonol. 2000 Feb;29(2):88-93. Butz AM, Huss K, Mudd K, et al. Asthma management practices at home in young inner-city children. J Asthma. 2004 Jun;41(4):433-44. * McQuaid E, Kopel S, Klein R, et al. Medication Adherence in Pediatric Asthma: Reasoning, Responsibility, and Behavior Journal of Pediatric Psychology, Vol. 28, No. 5, 2003, pp. 323-333. * Rodríguez Fernández-Oliva C.R.. Tesis doctoral: Estudio cualitativo sobre el manejo sociocultural y el uso de las medicinas en el niño asmático y su familia. Universidad de La Laguna, 1999. * Grupo Español para el Manejo del Asma.Guia Española para el Manejo del Asma para educadores. Ed Prous Science. Barcelona, 2005. * Pocket guide for asthma management and prevention in Children.Global Strategy for Asthma Management and Prevention .GINA.Updated 2005. * Guía Española para el Manejo del Asma, para pacientes, padres y amigos. Grupo Español para el manejo del asma.GEMA. Ed. Mayo, Madrid. 2005. * 80 Características educativas del asma en el adolescente: orientación acerca de su futuro. ¿Educación por pares? Ane Aldasoro DUE. Unidad de Neumología pediátrica. Hospital Donostia. San Sebastián 81 82 Introducción La palabra adolescente proviene del verbo latín adoleceré que significa “ crecer” o “crecer hacia la madurez”. La adolescencia es un periodo de crecimiento entre la niñez y la edad adulta, que aunque su duración es variable de unos individuos a otros, en términos generales se considera que abarca desde los 11 a los 18 años. (Sherrod, Haggerty y Featherman, 1993). La adolescencia es un periodo crítico, voluble, turbado en el que se constatan una serie de cambios físicos, psicológicos, emocionales… que el adolescente no sabe cómo manejar; es fundamentalmente el periodo de la maduración de la personalidad y la búsqueda de identidad. De cómo supere esta etapa dependerá fundamentalmente el futuro comportamiento social de la persona. La educación para la salud consiste en la aplicación de principios educativos con el objetivo de mejorar las condiciones de salud de la comunidad. “ La educación para la salud requiere un enfoque global. No es una mera transmisión de conocimientos, sino, lo más importante, de influir o generar cambios en nuestras actitudes y nuestros comportamientos ante situaciones de riesgo que todos afrontamos en la vida diaria. Es una cuestión de capacitar a los jóvenes de ambos sexos para que sean responsables de su propia salud” (M. Fouilhox). El asma es una enfermedad cuya incidencia y mortalidad sigue manteniéndose en la actualidad, siendo el proceso crónico más frecuente en la adolescencia. Tomando datos del estudio ISAAC, la prevalencia del asma en España en niños de 13-14 años ronda el 10%1. Si hacemos un diagrama con estas tres premisas, educación, asma y adolescencia podemos decir que la educación en el adolescente asmático es la trasmisión de conocimientos y habilidades para que en un momento de cambios tanto físicos como psicológicos que van a tener repercusión en su salud, adquieran actitudes conocimientos y comportamientos que les ayuden a conseguir un buen control del asma. Características del asma del adolescente En esta edad, al contrario que ocurre en los primeros años de vida, los desencadenantes más importantes de asma son la sensibilización por alérgenos y el esfuerzo. En la adolescencia se inician también formas de asma típicas de la edad adulta como el asma inducido por intolerancia a AINE, alteraciones en el curso del asma en relación de los ciclos menstruales… El adolescente atraviesa un etapa en la que los continuos cambios sufridos les conduce a una situación de fragilidad emocional a la negación de la enfermedad, la rebeldía a las normas establecidas y la necesidad de asumir su propio cuidado les lleva en la mayoría de las ocasiones al mal cumplimiento terapéutico. Estudios realizados en práctica clínica habitual, indican que las cifras de buena cumplimentación para corticoides inhalados ronda el 40%2. El hábito tabáquico suele iniciarse en la adolescencia, por lo tanto es en esta franja de edad donde hay que utilizar todos los recursos disponibles para evitarlo. 83 Educación del adolescente La educación del paciente asmático se basa en la enseñanza de conceptos y habilidades y en la motivación con el fin de que padres y adolescentes participen activamente en su tratamiento. El concepto actual de educación para la salud va más allá y propone que educar no es solamente informar sino que es fundamentalmente producir cambios de conducta y actitudes para manejar correctamente y con la máxima autonomía la enfermedad. La educación grupal consiste en agrupar a individuos de similares característica y con las mismas necesidades, objetivos e intereses. Los métodos de grupo tienen un efecto motivador ya que ofrecen ocasiones de ayuda entre las personas. Algunos autores defienden que la intervención educativa en pequeños grupos consigue mejores resultados en cuanto a morbilidad, conocimientos, técnica inhalatoria y medidas de control ambiental que la intervención individualizada3. Grupo de pares Un grupo de pares comprende a personas que tienen aproximadamente la misma edad, con intereses inmediatos y temporarios. El grupo de pares tiene costumbres y una organización. Los niños van cambiando su participación en grupos de pares a medida que recorren diferentes etapas en su desarrollo: pertenecen a una organización juvenil, a un equipo deportivo, en la escuela… cada uno tiene su status y se ve influenciado por el resto del grupo4. Determinadas actitudes de los grupos en relación a los valores y comportamientos contribuirán, si son positivos, al desarrollo del adolescente, por el contrarios si estos son negativos serán premonitorios de resultados negativos. En lo que respecta al asma, los grupos de pares pueden obstaculizar o facilitar el control del asma: si se alinean con grupos de pares que no aceptan su enfermedad ni su tratamiento, pueden sentirse diferentes y aislados; aquellos que forman parte de grupos que tienen actitudes positivas con respecto al asma, obtienen resultados positivos. Educación en salud por pares Los programas de salud en adolescentes que se basan en la educación por pares sirven para proporcionar asesoramiento e información acerca de diferentes temas relacionados con la salud. El mayor número de referencias sobre la educación por pares se refieren a la educación sexual y la prevención del SIDA. Los grupos de pares son generalmente grupos con un número pequeño de individuos en los que el llamado promotor/ asesor tiene antecedentes similares al resto de los individuos del grupo. Estos promotores son jóvenes que han sido capacitados para asistir a otros jóvenes que necesitan información, apoyo y asesoramiento. Pero, ¿cuáles son las ventajas de este tipo de programas? - En principio los adolescentes se llevan bien con otras personas de su misma edad, antecedentes e intereses. - La afinidad cultural de los promotores de pares ayuda a que el lenguaje y los mensajes utilizados sean pertinentes y apropiados. - Los programas de pares permiten la participación directa de los adolescentes en sus propios programas. - Los pares tienen una influencia mayor en cuanto a comportamientos en salud que los padres o el personal sanitario. - Los programas de pares se pueden poner en práctica a bajo costo. ¿Quién puede ser promotor de pares? Los criterios empleados para seleccionarlos varían según las tareas que van a realizar, pero existen una serie de características idóneas, como son6,7: 84 - Interés en trabajar con grupos de pares - Ser respetuoso y mantener la confidencialidad - Ser aceptado entre los adolescentes con los que va a trabajar - Debe tener capacidad de establecer buenas relaciones - Poder ser imitado como modelo y tener capacidad de dirigir. Su participación debe ser totalmente voluntaria. Los promotores de pares deben ser seleccionados cuidadosamente, recibir la capacitación adecuada, ser supervisados y apoyados ¿Hay pruebas de que los programas de pares tienen éxito? Programas de educación por pares en Latinoamérica y África sobre educación sexual, anticoncepción y prevención de sida indican que los grupos de jóvenes a los que se ha dirigido este tipo de educación adquirieron un mayor conocimiento, aprendieron y aplicaron actitudes de prevención de conductas de riesgo y se encontraron más seguros de sí mismos que el grupo control8. ¿Es aplicable la educación por pares en el asma del adolescente? La educación de la salud en el asma mejora el conocimiento de la enfermedad, pero no necesariamente produce cambios en las actitudes con respecto a la misma. Cuando la educación se dirige a mejorar el comportamiento del automanejo del asma, es decir, de tomar la medicación preventiva, de detectar y tratar las exacerbaciones y de realizar las visitas periódicas, entonces los resultados son positivos, consiguiendo una reducción de la morbilidad. Ensayos realizado en educación por pares parece indicar que ésta mejora el conocimiento y manejo del asma en los adolescentes9,10. Asma y orientación Uno de los temas que quizás pocas veces hemos tratado en las consultas es el de la orientación laboral. Aunque todos tenemos claro que el asma puede verse agravado por la inhalación de sustancias químicas utilizadas en distintos puestos de trabajo, el asma en principio no es incapacitante para ningún puesto de trabajo pero se debe recomendar la elección de profesiones que no tengan relación con factores etiológicos o desencadenantes de asma. Bibliografía 1 The International Study of Asthma un Childhood (ISAAC). Eur Respir J 1998. 2 Rieltveld S. Perceptions of asthma by adolescents at home. Chest 2000; 117: 434-439. Martín Olmedo P, León Jiménez A, Benítez Rodríguez F: Comparación de dos modelos de educación para pacientes asmáticos. Med Clin (Barc). 2001;116:408-412. 3 C.S. Brembeck, s/d, Alumno, familia y grupo de pares: Escuela y socialización, Buenos Aires: EUDEBA, pág 44. 4 5 www.fhi.org/Youth/YouthNet7FAQs/FAQspeered.htm - Revisado2 dic 2005. Flanagan D, Willians C, Mahler H. Peer Education in Projects Supported by AIDSCAP: A study of 21 projects in Africa, Asia and Latin America. ADISCAP. 1996. 6 Lobo EJ. A Study of Youth Promoter Programs Aimed at Adolescent Family Planning in Latin America. Prepared for Pathfinder Fund. Undated. 7 Chege I, Avarand, Ngay A. Final Evaluation Report. Communication Resources for the Under18s on STDs and HIV (CRUSH) Project,1995. 8 Shah S, Mammoon AH, Gibson PG. Peer-led asthma education for adolescents: development and formative evaluation. Healt Prom Aust 1998;8:77-82. 9 85 Gibson PG, Shah S, Mammoon AH. Peer-led asthma education for adolescents: impact evaluation. J Adolesc Helalth 1998; 22:66-72. 10 86 Orientación de la actividad física en el joven asmático Santiago Rueda Esteban Unidad de Neumología Infantil. Hospital Universitario Clínico San Carlos 87 88 Introducción La actividad física forma parte de la vida tanto de niños como de adolescentes. Toda actividad deportiva se inicia con el juego. Los niños desarrollan su propia evolución personal a través de la actividad física y del juego; ello les permite observar su entorno y establecer una vida de relación. El juego ofrece al niño momentos de entretenimiento a la vez que le enseña tolerancia, adaptación a los demás; le enseña como soportar la derrota, así como a ganar. A través del juego con compañeros puede apreciar y comparar sus habilidades y su autoimagen. Es una forma de socialización individual y una potenciación de la autoestima, con efectos no sólo psicológicos, sino también fisiológicos muy importantes. Por ello, el juego y la actividad física son una necesidad, además de un deseo propio de la edad infantil. En los niños asmáticos el juego es habilitación y, en ocasiones, también terapia. En el adolescente, el deporte tiene varias consecuencias positivas: - Favorece la integración en el grupo y mejora la autoestima del individuo. - Mejora la condición física general y permite una mayor tolerancia al ejercicio, facilitando el correcto desarrollo tanto físico como psíquico del individuo. - En el asmático, las crisis aparecen para trabajos más intensos, permite un mejor control de las mismas y un mejor conocimiento del asma y el establecimiento de dosis más ajustadas de medicación. Por tanto, el asma no cura pero enseña y ayuda a vivir mejor con la enfermedad. Está bien establecido que el ejercicio físico puede provocar en ciertos pacientes una sintomatología especial, tal como ocurre en los pacientes asmáticos, pudiendo llegar a limitarlo de forma total. El cuadro se conoce como Broncoespasmo inducido por el ejercicio (BIE); se prefiere este término al de Asma inducido por ejercicio porque el ejercicio no induce asma pero, en cambio, si suele provocar broncoespasmo en pacientes asmáticos1. Magnitud del problema: Prácticamente todos los asmáticos saben que el ejercicio les puede provocar una crisis, ya que la prevalencia de síntomas inducidos por el ejercicio en pacientes con asma no tratados varía entre el 70-80%, siendo más frecuente entre los niños y jóvenes debido a su mayor actividad física2. Esta crisis se define como broncoespasmo inducido por ejercicio y tiene unas características peculiares que nos ayudan a evitarlo; no es exclusiva de pacientes asmáticos, ya que se da en el 12-15% de la población general y entre el 35-40% de los pacientes con rinitis alérgica. El 30% de los niños asmáticos presentan algún tipo de limitación en su actividad fisica, frente al 4,5% de los niños sin asma. Esta alteración es tanto más frecuente cuanto más grave es la enfermedad: en el 70% de los niños con asma grave y en el 58% de los moderados. En el estudio ISAAC entre el 11,9 (Almería) y el 19,7% de los niños encuestados admitían haber presentado sibilancias con el ejercicio en el último año. La prevalencia de asmáticos entre los grandes deportistas internacionales es un hecho conocido y nos demuestra que el asma no incapacita para realizar actividades físicas o deportivas de elevada intensidad con plenas garantías de salud3. El ejercicio es uno de los principales desencadenantes de la crisis de asma, pero la prevalencia de asma entre los deportistas oscila entre un 8-11%, muy similar a la que existe entre la población general. Aspectos básicos del broncoespasmo inducido por el ejercicio: 1- Definición: El Broncoespasmo inducido por el ejercicio (BIE) es una manifestación clínica que puede aparecer en la mayoría de los asmáticos, como parte de la enfermedad o como fenómeno aislado. Se define como un estrechamiento brusco y transitorio de las vías aéreas producido a los 5-15 minutos de la práctica de un ejercicio intenso y continuo; es consustancial a la enfermedad asmática, pudiendo ser en la edad pediátrica la única manifestación clínica del problema. También se defi- 89 ne como un descenso de la función pulmonar, con más de un 10% de caída del volumen espiratorio forzado en el primer segundo (FEV1 basal) o del PEF, admitiendo que una caída del 10-20% indicaría una broncoconstricción leve, entre 20-40% moderada y superior al 40% grave. 2- Características del BIE. Por lo general, el ejercicio debe ser intenso y prolongado para que ocurran síntomas (grado variable de dificultad respiratoria, tos, sibilancias, dolor torácico y cansancio prematuro). Actividades cortas pero intensas de menos de 2 minutos de duración dan menos problemas que aquellas otras que necesitan un período más largo de esfuerzo. La obstrucción bronquial puede aparecer durante el ejercicio físico, pero lo normal es que aparezca y se haga más evidente a los 5-15 minutos de haber terminado el ejercicio. Puede existir una respuesta tardía, dual, 4-12 horas después de la exacerbación inicial, que es leve y diferente a la inducida por alergenos4. El impacto de los síntomas depende de varios factores: terapia antiasmática concomitante, duración e intensidad del ejercicio (volumen minuto empleado), condiciones ambientales (grado de humedad ambiental, temperatura del aire), grado de hiperreactividad bronquial subyacente, nivel de preparación física e intervalo de tiempo transcurrido desde un ejercicio previo. 3- Patogenia del BIE. Los mecanismos por los que se desencadena el BIE no están totalmente aclarados. La hiperventilación durante el ejercicio provoca un enfriamiento del aire inspirado y/o una reducción del grado de humedad que, a través de la pérdida de calor del epitelio y/o los cambios de osmolaridad del líquido periciliar, producen una degranulación de los mastocitos con liberación de mediadores inflamatorios que, junto a la estimulación directa de las terminaciones nerviosas, provoca la broncoconstricción (entre los mediadores más importantes identificados están los LTC4LTD4 y la histamina). En respuesta al enfriamiento se produce un aumento de la vascularización bronquial y, por tanto, edema de la mucosa. Estos aspectos explican por qué los ambientes fríos y secos potencian el BIE5,6. 4- Período refractario. El calentamiento puede inducir un período refractario, que sucede en la mayoría de los pacientes con BIE, y suele durar 1-2 horas, y se cree que es debido a la liberación de un inhibidor de prostaglandinas (probablemente prostaglandina 2) que protege parcialmente a la vía aérea de nuevos episodios de broncoespasmo. Recientemente se piensa que pudiera ser debido a la falta de respuesta frente al estímulo que representa la hiperosmolaridad desencadenada por el ejercicio. Sin embargo, este fenómeno puede no ocurrir en todos los pacientes asmáticos7. Orientación de la actividad física en el joven asmático: Los objetivos a la hora de dar una adecuada orientación física al paciente asmático serán los siguientes. - Conseguir que el niño desarrolle una actividad física normal, acorde a su edad y en las mismas condiciones que sus compañeros. - No evitar de forma sistemática la práctica de deporte, haciendo comprender al niño y sus padres que el tratamiento adecuado va a evitar la aparición de síntomas. La primera arma terapeútica frente al BIE es la prevención, lo que no equivale a decir que no se haga deporte. No se debe caer en lo denominado “Círculo vicioso de la inactividad”: la familia, por temor a las crisis, sobreprotege al niño y entre otras muchas limitaciones, tiende a restringir toda actividad física; no sólo deporte, clases de gimnasia, campamentos de verano o salidas de vacaciones, sino incluso el propio juego. El niño también puede optar por un camino fácil, de dudas y resignación, que lo transforman en un niño auténticamente enfermo y con una calidad de vida limitada. Al paciente asmático se le debe animar, no sólo a realizar la clase de educación física del colegio, sino a realizar deporte, incluso de competición. Hay que tener en cuenta que cuando nos iniciamos en una actividad física nos cansamos, sentimos fatiga y sensación de ahogo porque nuestra condición física es pobre; más aún si el asmático no ha hecho nada antes. - Informar que existen deportes menos asmógenos que otros en los que prima la coordinación motora sobre el esfuerzo y/o la inhalación forzada de aire frío8, 9. 90 - Los profesores de educación física deben conocer la situación del niño, los fármacos que debe utilizar y adaptar la práctica deportiva a las circunstancias de cada momento. Para conseguir dichos objetivos debemos dar las siguientes orientaciones para la realización del ejercicio físico en el paciente asmático: 1- Condiciones ambientales adecuadas: evitar ambientes fríos y secos y/o contaminados. Tener en cuenta todos aquellos factores externos que pueden agravar el asma: contaminantes atmosféricos (ozono, dióxido de carbono, azufre), alergenos (pólenes, ácaros) e infecciones respiratorias. En este sentido, se debe evitar la realización de ejercicio físico durante las reagudizaciones asmáticas, infecciones respiratorias o en presencia de abundantes alergenos a los que se esté sensibilizado. 2- Cualquier deporte es bueno para el paciente asmático: se debe elegir el que al paciente le guste más, porque sea el propio de la zona o porque sus compañeros o amigos lo practican. Existen grandes deportistas que son asmáticos en ciclismo, fútbol, vela, natación o baloncesto. Por tanto, el asmático puede hacer cualquier deporte si mantiene unas mínimas normas para evitar la crisis. En general, son mejores aquellos que se realizan en un ambiente cálido y húmedo (deportes acuáticos como la natación), los que tienen un carácter intermitente con momentos de acción y reposo no superiores a 5 minutos (deportes de equipo como el fútbol o baloncesto), los que desarrollan toda su acción en un corto período de tiempo (velocistas) o los que se desarrollan a cubierto mejor que al aire libre (judo, karate). La natación, a pesar de que se realiza en lugares húmedos y cálidos, donde sobre el papel se reducen los problemas, las continuadas aspiraciones de los desinfectantes (como el cloro) en muchas ocasiones puede actuar como factores desencadenantes. Se suelen recomendar las actividades en lugares cerrados pero pensar que “estar a cubierto es estar caliente” no es real; los pabellones cerrados pueden generar ambientes muy secos. Por ello, cuando se realice ejercicio en lugares cerrados se debe vigilar, en la medida de lo posible, la calidad del ambiente respirado. Entre los deportes más asmógenos se encuentran la carrera libre y el ciclismo, que además del esfuerzo requerido y la hiperventilación, pueden realizarse en circunstancias de aire frío, con altos niveles de polinización o de contaminación atmosférica. El único deporte que no debe hacer es el buceo con botellas de aire. 3- La adaptación debe ser progresiva9, así irá aprendiendo a distinguir entre asma y cansancio físico. Es aconsejable que se acostumbren a un entrenamiento físico regular. Esto no mejora la intensidad de las crisis ni el broncoespasmo inducido por un nivel de ventilación concreto, pero se consigue una mayor eficacia muscular y una disminución de la ventilación por minuto; es decir, mejoran la condición tanto física como psíquica del individuo frente a la enfermedad. 4- Realizar un buen calentamiento previo: la causa fundamental del BIE es un enfriamiento rápido e intenso de las vías aéreas, de manera que se pierde calor y agua. Así que un buen calentamiento, empezando suavemente hasta alcanzar una intensidad moderada y de una duración de 10-15 minutos hará que los bronquios se vayan preparando para el ejercicio. Esto es útil, sobre todo, cuando se vaya a realizar un deporte de competición o un ejercicio intenso programado, pero no para las actividades físicas cotidianas (el juego, el recreo, etc). El calentamiento puede inducir un período refractario, ya comentado, que suele durar 1-2 horas. Sin embargo, este fenómeno puede no ocurrir en todos los pacientes. 5- Respiración nasal para facilitar la filtración, calentamiento y humidificación del aire inspirado: es importante enseñar al niño a respirar lentamente a través de la nariz y que lo utilice siempre que pueda. Hay que realizar una buena limpieza de las fosas nasales antes del ejercicio y colocar una bufanda de lana tapando nariz y boca si el aire es frío y seco, para calentar y aumentar la humedad del aire inhalado. Si no es posible conseguir la respiración nasal, se puede usar una mascarilla que podría estar indicada, también, en periodos de alta carga polínica. 91 6- Tras finalizar el ejercicio, realizar un enfriamiento gradual. 7- Llevar siempre la medicación de rescate en la bolsa de deporte y si lo usa, el medidor de PEF. Si el BIE se produce diariamente debido a un inadecuado control del asma, la estrategia terapeútica más importante es lograr el control de la enfermedad asmática subyacente (corticoides inhalados como terapia de mantenimiento); además puede ser necesario usar tratamiento profiláctico (beta-2 de acción corta, cromonas, beta-2 de acción prolongada, antileucotrienos). 8- Normas de actuación ante una crisis durante el ejercicio: - Actuar con calma y parar el ejercicio, que respire tranquilamente y beba líquidos; no situarse alrededor. - Tomar la medicación de rescate (beta-2 de acción corta: 2-4 puffs) lo antes posible. - Si se soluciona la crisis, puede reanudar la actividad física con menor intensidad. - Antes de irse a casa hacer una medición de PEF: si está en zona amarilla tomar otra dosis de broncodilatador. Si no se recupera o está en zona roja tomará una nueva dosis de broncodilatador y tras 5 minutos se repetirá la medición del PEF; si no se recupera deberá acudir a un centro sanitario. Bibliografía Cabral LA, Gleice MC, Fonseca-Guedes HF, Martins MA. Exercice bronchoespasm in children. Am J Respir Crit Care Med 1999; 159: 1819-23. 1 Valls O, Sancho N, Sunyer J, Antó JM, Busquets RM. Prevalence of astma-related symptoms and bronchial responsiveness to exercice in chidren 13-14 years in Barcelona. Eur Respir J 1996; 9: 2094-2098. 2 Drobnic F, Casan P. Prevalencia de asma en los deportistas españoles participantes en los Juegos Olímpicos de Barcelona. Arch Bronconeumol 1994; 30 (8): 419-420. 3 4 Mc Fadden ER. Exercice-induced airway obstruction. Clin Chest Med 1995; 16: 671-682. Gilbert IA, Mc Fadden ER. Airway cooling and rewarning. The second reaction sequence in exerciceinduced asthma. J Clin Invest 1992; 90: 634-639. 5 6 Lee TH, Nagakura T, Papageoriou N, Cronwell O, Ikura Y, Kay AB. Mediators in exercice-induced asthma. J Allergy Clin Immunol 1994; 73: 634-639. 7 Drobnic F. El período refractario en el asma inducida por ejercicio. Asma 2002; Vol 9: 10-13. Beck K. Bronchoconstriction occurring during exercice in asthmatic subjets. Am J Respir Crit Care Med 1994; 149: 352-357. 8 Helenius IJ. Asthma and increased bronchial responsiveness in elite athletes: atopy and sport event as risk factors. J Allergy Clin Immunol 1998; 101: 646-652. 9 92 Educación en el ámbito de la Atención Primaria Manuel Praena Crespo, Ana Martos Fernández. Manuel Romero García Centro de Salud Candelaria (Sevilla) 93 94 Resumen Hoy se entiende que la educación del paciente asmático es uno de los pilares fundamentales para el control de la enfermedad. Un programa educativo es un entrenamiento que incluye asegurar conocimientos por parte del niño con asma y su familia, encontrar técnicas que apoyen dichos conocimientos y los transformen en actitudes, habilidades, cambios de conducta positivos, sentido de responsabilidad y autocuidado. Este autocuidado capacita para tomar decisiones que lleven a resultados terapéuticos adecuados. Los objetivos principales de un programa de educación y automanejo son: que el niño realice la vida que él y su familia deseen con las menores limitaciones y que ellos sean los principales responsables del control de su asma. Para obtener dichos resultados, habría que contar con las barreras de comunicación del educador y del paciente. En el Centro de Salud Candelaria (Sevilla) se ha desarrollado un programa de educación en esta línea. En él se transmite información y habilidades en torno a los siguientes aspectos: • Conocimientos sobre el asma. • Medidas de control ambiental. • Tratamiento farmacológico. • Manejo de inhaladores. • Automanejo • Información para la escuela y • Actuación frente a los síntomas con el ejercicio). Nuestra experiencia ha supuesto una mejora significativa para los niños participantes en el programa, presentando menos días con síntomas a lo largo de la jornada, menos despertares nocturnos y consultas no programadas al pediatra, una disminución del número de crisis, de visitas a urgencias e ingresos hospitalarios, así como del absentismo escolar. Introducción Las familias de los niños con asma demandan varias cosas: información sobre cuál es la causa de la enfermedad, cómo debe procederse para controlarla o aliviarla, más interacción con los profesores de los colegios y también que los profesores de educación física acepten, cuando surjan, sus momentos de limitación por reactivación de la enfermedad. Es también una necesidad sentida, que el médico emplee un tiempo suficiente para hablar con ellos y conocer los problemas que tienen con la enfermedad y además que realice un seguimiento adecuado. Hoy se entiende que la educación del paciente asmático es uno de los pilares fundamentales para el control de la enfermedad. Concepto de Programa de Educación Un programa educativo es un entrenamiento que incluye asegurar conocimientos por parte del niño con asma y su familia, encontrar técnicas que apoyen dichos conocimientos y los transformen en actitudes, habilidades, cambios de conducta positivos, sentido de responsabilidad y autocuidado. Este autocuidado los capacita para tomar decisiones que lleven a resultados terapéuticos adecuados. Hoy se entiende que el programa de educación es un componente esencial para manejar eficazmente el asma. Objetivos Principales: 1. Que el niño pueda realizar la vida que él y su familia deseen con las menores limitaciones posibles. 2. El niño y su familia serán los principales responsables del control de su asma, nosotros sólo seremos su ayuda. 95 Específicos : 1. Aumento de conocimientos, actitudes y habilidades. 2. Aumento de autoconfianza y autoeficacia en el manejo del asma. 3. Disminución de morbilidad: visitas a urgencias, hospitalizaciones, absentismo escolar. 4. Aumento de adherencia al tratamiento: evitación de alergenos, monitorización, tratamiento farmacológico. 5. Disminuir costes. Para alcanzar estas metas es necesario encontrar soluciones a las dificultades o barreras que nos vamos a encontrar: Barreras para la aplicación Podemos distinguir de un lado las barreras del profesional: falta de tiempo, uso de terminología que el paciente no comprende, tendencia a enfatizar la mejoría de los síntomas agudos en detrimento del control a largo plazo, enfoque exclusivamente farmacológico. También, mensajes contradictorios y falta de colaboración interdisciplinaria y entre los distintos niveles de atención sanitaria. Por otra parte, las barreras propias del paciente o cuidador. Entre ellas: falta de aceptación de la enfermedad o rechazo del paciente al sistema, falsas expectativas, mitos e ideas preconcebidas, inadecuado soporte social, factores emocionales y falta de adhesión al programa. Impacto de los Programas Educativos Diversos trabajos hablan de que el impacto de los programas educativos en asmáticos, tanto niños y adolescentes como adultos, es “modesto” en cuanto a disminuir la morbilidad. Entendemos por ésta: los días y noches con síntomas, los aspectos psicológicos, la limitación para realizar las actividades de la vida cotidiana así como el ejercicio y el deporte, el absentismo, las consultas no programadas a su médico o a urgencias y los ingresos hospitalarios que ocasiona. Puede que la mejora discreta que refieren estos estudios esté influida por múltiples factores de confusión, pues hay otros que demuestran ser efectivas en cuanto a aumento de los conocimientos por parte del paciente y su familia y disminución de la morbilidad. Teniendo en cuenta todo esto y ante una prevalencia aproximada del 10% de niños con asma en nuestra consulta, concordante con la hallada en la zona, pensamos que era necesario poner en marcha un programa de educación y automanejo en el Centro de Salud donde trabajamos. Vamos a comentar a continuación nuestra experiencia y la evaluación realizada de los primeros 4 años de vida del programa. Contenidos y desarrollo del programa En él se incluyen los 87 niños con asma de un cupo de pediatría. En el siguiente esquema se muestra un resumen de la secuencia del programa y las actividades principales. 1. Primera visita Se realiza una historia clínica del niño con: - Los datos de filiación, edad y riesgo social. - La clínica, con los síntomas que presenta y los medicamentos con los que mejora. - El impacto de la enfermedad, es decir, la frecuencia de síntomas durante el día y la noche, número de despertares nocturnos y días con molestia al levantarse. También el número de consultas por asma no programadas y el número de crisis, así como las visitas a urgencias y los ingresos. Se refleja también el absentismo escolar y la intolerancia al ejercicio. 96 SECUENCIA DEL PROGRAMA DE EDUCACIÓN : Criterios de inclusión Esquema. Secuencia del Programa de Educación para Niños Asmáticos - También se detallan los desencadenantes sospechados y el predominio estacional de los síntomas, las características de la vivienda y del dormitorio del niño, así como la existencia de animales domésticos. Recomendamos siempre no fumar en la casa de un niño con asma. - Antecedentes familiares y personales para ver características peculiares de su asma y su posible evolución. - A continuación, se realiza la exploración y se piden las pruebas complementarias, según anamnesis y exploración. - Respecto al diagnóstico, se especifica el grado de asma(29,30,31) y su posible causa. En los niños mayores de 6 años se realiza una espirometría(32). O se mide la variabilidad del pico de flujo o flujo espiratorio máximo (FEM). - En función de la gravedad se establece el tratamiento. Se da por escrito un plan terapéutico con: medidas de evitación y medidas farmacológicas(29,30,33,34). - En esta primera visita se inicia la enseñanza de aspectos educativos como: * Sospecha o confirmación de la enfermedad, ilustrando a la familia y al paciente sobre el proceso inflamatorio, los tipos de tratamiento prescritos y la función de cada uno. * Técnica inhalatoria: cómo usar el inhalador escogido, considerando la edad y los gustos del paciente. * Realización del pico de flujo, si procede. * Suministro del diario de síntomas y pico de flujo e indicaciones de cómo completarlo. - Se escucha y se trata de responder a todas las preguntas y sugerencias que se hagan o se posponen para próximas visitas. 2. Segunda Visita Unos 15 ó 30 días después de la primera. También es llevada a cabo por el pediatra. - Se valoran las pruebas solicitadas anteriormente. - Se comprueba la técnica de inhalación. - Valoración de la confección del diario de síntomas. - Revisión del tratamiento: los efectos secundarios del tratamiento y sus posibles soluciones. Se trata de conocer las dudas, preocupaciones y dificultades surgidas respecto al tratamiento y las sugerencias del niño y su familia. 97 - Se proporciona por escrito un plan de actuación ante una crisis según el reconocimiento de síntomas o FEM: qué medicamentos debe tomar al comienzo de una crisis y la necesidad de tratar ésta lo antes posible. el suministro de este material se realiza de forma individualizada, contando con las necesidades de cada niño y la compresión de su familia. - También se da por escrito información para el profesor, sobre la naturaleza de la enfermedad y la medicación que el niño toma. Comentar que esta hoja informativa, tomada del Programa de Asma para Atención Primaria INSALUD, ha sido parcialmente modificada por los niños del Centro de Salud, que expusieron su opinión sobre cómo querían que se informase a su profesor. Si el niño realiza deporte o educación física se entrega otra hoja informativa relativa a esta actividad. Después, el pediatra los cita para la próxima actividad del programa: 3. Actividad grupal A ella asisten, unos 6-8 niños con sus cuidadores. La actividad consta de dos partes: -Proyección de un vídeo educativo de animación, en cuya realización participaron niños del Centro de Salud. En este audiovisual se exponen contenidos importantes sobre el asma: * Concepto; se explica qué ocurre en los bronquios de un niño con asma y la diferencia entre inflamación y broncoconstricción. * Los síntomas de asma: tos, sibilancias, fatiga... * Desencadenantes más comunes y cómo evitarlos. * Relación entre asma y ejercicio; deportes y actitudes recomendados. Ejemplos de grandes deportistas afectos de asma. * Fármacos utilizados en el asma; distinguir entre broncodilatadores y antiinflamatorios; escala de colores. * Por qué es mejor usar inhaladores. * Técnicas de inhalación y uso del medidor de pico de flujo. - Coloquio. 4. Revisión de enfermería - Se revisan los diarios de seguimiento que los pacientes rellenan en su domicilio. - En segundo lugar, se anotan los resultados de las espirometrías realizadas y los picos de flujo que el paciente recoge. - También se registra el tratamiento seguido en ese momento, tanto la de crisis como la de mantenimiento. - A continuación se comprueba la técnica inhalatoria, puntuando la correcta ejecución de cada paso. - En las revisiones también se recogen las respuestas de los pacientes o sus familiares a 8 cuestiones relativas a conocimientos sobre el manejo de los inhaladores. - Y si realiza correctamente el tratamiento. - Por último, en la revisión de enfermería, se facilita el material necesario para llevar a cabo el diario en casa. 5. Automanejo Es la fase de aprendizaje óptimo. Se trata de que el niño y su familia cuenten con un mayor grado de autonomía, mediante la comprensión de cada situación clínica y la toma de decisiones adecuadas. El paciente y su entorno forman parte del “equipo terapéutico”, participando activamente en él. Esta fase se propone siempre teniendo en cuenta la capacidad de comprensión y el nivel de motivación de la familia, así como la edad del niño. 6. Asistencia a escuela Les comentamos que hay que conseguir que el niño acuda a la escuela diariamente; el niño no debe permanecer en el domicilio más que en los episodios de reagudización moderados o graves, durante los días que el niño requiera reposo. En cuanto mejore su función respiratoria debe acudir al colegio. 98 El niño debe aceptar su enfermedad y hablar de ella sin ningún problema; asumir que en algunas ocasiones tiene que tomar la medicación en el colegio. Recíprocamente, es imprescindible que la escuela acepte la enfermedad, para que el niño se sienta completamente integrado. En la escuela confluyen niños, profesores y padres, colectivos fundamentales que han de conocer la enfermedad, aceptarla y por consiguiente integrar a todos los niños asmáticos como niños normales. Es cierto que hasta el momento, al menos en nuestro medio, los sanitarios no han informado adecuadamente; consideramos que la primera tarea será iniciar un proceso de educación en la escuela respecto al conocimiento y aceptación del asma, así como el mantenimiento del entorno. Los profesores y los padres serán excelentes colaboradores si conocen la enfermedad y saben qué hacer ante ella. 7. Actuación frente al ejercicio físico y el deporte Se explica que todos los niños asmáticos deben realizar habitualmente ejercicio físico. En algunas ocasiones limitarán su actividad hasta que su función pulmonar mejore pero sólo durante las crisis. La aparición de síntomas tras el esfuerzo es un signo de que el asma no está bien controlada y requiere cambios terapéuticos, hasta que el niño pueda realizar el ejercicio físico habitual sin presentar síntomas. Se informa de que deberá tener en cuenta unas normas mínimas: no hacer ejercicio con tos y pitos, iniciar siempre el ejercicio con calentamiento progresivo, tomar la medicación (si está prescrita) antes de iniciar el ejercicio. También se orienta a los padres hacia los deportes más adecuados según las características del asma de su hijo. Entendemos que lo ideal sería una educación multidisciplinar contando con los profesores, incluídos los de educación física, pediatras y enfermeros, fisioterapeutas, neumólogos, alergólogos, médicos de familia, psicólogos, así como asociaciones de pacientes y de padres. Ésta sería una próxima meta a a alcanzar para nuestro programa. Evaluación Recientemente, hemos realizado una valoración del programa que se lleva a cabo en el Centro de Salud Candelaria: - Estudio antes-después: Consigo mismo antes y después del programa (n-85). - Estudio con grupo de comparación no equivalente: Con otros 87 niños de la misma área hospitalaria, que no asistían regularmente a sesiones programadas de educación en asma. Como resultado del estudio antes-después hemos concluido que los niños que han participado en el programa de educación y automanejo, han mejorado significativamente en: - Un decremento en el número de días con síntomas a lo largo de la jornada. - Una disminución de los despertares nocturnos. - Decremento del número de exacerbaciones que requieren corticoides orales. - Disminución de las visitas a urgencias. - Disminución de ingresos hospitalarios. - Disminución de absentismo escolar. - Mejoraron la técnica de inhalación con el dispositivo MDI. Como resultado del estudio de comparación no equivalente: El grupo de niños de nuestro Centro de Salud mostró un mejor conocimiento respecto a aspectos teóricos de la enfermedad y de la medicación, valorado a través de 8 cuestiones: Reconocer los síntomas que sugieren asma, distinguir entre la medicación de rescate y la de mantenimiento, si la aplica correctamente etc. - Los niños que recibieron educación demostraron un automanejo más adecuado de situaciones frecuentes a las que se enfrenta un asmático. Para medir este manejo los niños y sus familias respondieron a un cuestionario donde se formulaban cuestiones relativas a las infecciones, al ejercicio y a las crisis. Nosotros puntuamos las respuestas a cada de estos supuestos. 99 - Se objetivó que las familias intervenidas, tenían menos prejuicios y creencias erróneas en torno al asma. Para comprobarlo, se realizó un cuestionario donde se abordaban cuestiones sobre la posible herencia del asma, su relación o no con la alergia, si puede influir en el crecimiento del niño, por qué es mejor usar inhaladores, si éstos son peligrosos, si es útil la llamada medicina alternativa, si se deben vacunar de la gripe etc. La mayoría de estas preguntas fueron mejor respondidas por los niños que participaron en las sesiones de educación. - También observamos una relación significativa entre la existencia de riesgo social y el abandono de nuestro programa. El 33,3% de los niños de riesgo abandona el programa vs. el 10,3% de los asmáticos que abandonan sin presentar riesgo social. Como consecuencia de lo presentado, nos proponemos continuar con el programa haciendo más hincapié en: valorar la calidad de vida del niño, contactar con el medio escolar y buscar estrategias para captar a los niños de riesgo, apoyándonos en el trabajador social; reiteramos finalmente la necesidad de una colaboración multidiciplinar para el abordaje integral del niño con asma. Bibliografía * Australian asthma management handbook. Australia: National Asthma Compaign,1998. British guideline on the management of asthma (SIGN Updated June 2004). URL Disponible en www.sign.ac.uk/pdf/sign63.pdf [Fecha de acceso 25/09/2005]. * National Asthma Education and Prevention Program Report (NAEPP 2002, actualizada 29/10/2003). URL disponible en http://www.nhlbi.nih.gov/guidelines/asthma/asthmafullrpt.pdf [Fecha de acceso 25/09/2005]. * The Global Initiative on Asthma (GINA Workshop Report, Updated October 2004). URL disponible en: http://www.ginasthma.com/download.asp?intId=96 [Fecha de acceso 25/09/2005]. * * Canadian Medical Association. Canadian asthma consensus report. CMAJ 2005; 173 (6 suppl): S1–S56. Guía Española para el manejo del asma. Disponible en http://www.gemasma.com/ [Fecha acceso 21/12/05]. * * Blessing Moore J. Does asthma education change behavior? To know is not to do. Chest,1996;109:9-11. * Kolbe J. Asthma education, action plans, psychosocial issues and adherence. Can Respir J,1999;6(3):273-280. Gibson PG, Powell H, Coughlan J, Wilson AJ, Abramson M, Haywood P, Bauman A, Hensley MJ, Walters EH. Educación para el autocuidado y examen médico regular para adultos con asma (Revisión Cochrane traducida). En: La Biblioteca Cochrane Plus, 2005 Número 3. Oxford: Update Software Ltd. Disponible en: http://www.update-software.com. (Traducida de The Cochrane Library, 2005 Issue 3. Chichester, UK: John Wiley & Sons, Ltd.). Fecha de la modificación más reciente: 30 de enero de 2003. Fecha de la modificación significativa más reciente: 12 de marzo de 2002 * Domínguez B, Lora A, Fernández C, Praena M, Motón JL. Educación sanitaria y asma En: Cano Gacinuño A, Díaz Vázquez CA y Montón Álvarez JL, editores. Asma en el niño y el adolescente. 2ª ed: Madrid: Ergon; 2004:159-184. * Jones A, Pill R, Adams S. Qualitative study of views of health professional and patients on guided self management plans for asthma. BMJ,2000;321:1507-1510. * * Diaz Vazquez CA. Educación sanitaria a padres y niños con asma. Formación médica continuada en Atención Primaria 1999; 6: 611-623. Coutts JA, Gibson NA, Paton JY. Measuring compliance with inhaled medication in asthma. Arch Dis Child,1992:67:332-333. * Bernard-Bonnin AC, Stachenko S, Bonin C. Self-management teaching programs and morbidity of pediatric asthma: a meta-analysis. J Allergy Clin Inmunol, 1995;95(1):34-41 * Diaz Vazquez CA, Alonso Bernardo LM, Garcia Muñoz MT, Del Egido Mayo J., Sordo Espina MA., Alonso JC. Evaluación de las actividades y de la efectividad de un programa del niño asmático desarrollado en atención primaria. Atención primaria 1997; 19:199-206. * 100 Sudre P, Jacquemet S, Uldry C, Perneger TV. Objetives, methods and content of patient education programmes for adults with asthma: systematic review of studies published between 1979-1998. Thorax,1999;54:184-196. * Green LW, Frankish J. Theories and principles of health education applied to asthma. Chest,1994;106(4):S219-S229. * Royal Pharmaceutical Society of Great Britain. From compliance to concordance: towards shared goals in medicine taking. London Royal Pharmaceutical Society of Great Britain, 1997. * Côté J, Cartier A, Malo JL, Rouleau M. Boulet LP. Compliance with peak-expiratory flow monitoring in home management of astma. Chest,1998;113:968-972. * Wolf FM, Guevara JP, Grum CM, Clark NM, Cates CJ. Intervenciones educativas para el asma infantil (Revisión Cochrane traducida). En: La Biblioteca Cochrane Plus, 2005 Nº3. Oxford: Update Software Ltd. Disponible en: http://www.update-software.com. (Traducida de The Cochrane Library, 2005 Issue 3. Chichester, UK: John Wiley & Sons, Ltd.). * Greenberg LW. Pediatric patient education: the unanswered challenge to medical education.Patient Educ Couns,1991;17(1):3-7. * Egea A, Millán L, Casas C, Madrazo JL. Prevalencia del asma en la población infantil de Sevilla. An Esp Pediatr,1994;40:284-286. * Alba F. Asma bronquial. En: Bras J, de la Flor J, Masvidal R, editores. Pediatría en Atención Primaria. Ed: Spriger-Verlag Ibérica. Barcelona,1997:459-472. * Asma en relación con la edad: del lactante al adolescente asmático. En: Cobos N, editor. Asma, enfermedad crónica infantil. Ed: Doyma. Madrid,1998:83-102. * Warner JO, Naspitz CK. International Paediatric Consensus on the Management of Childhood Asthma. Pediatr Pulmonol,1998;25:1-17. * López A, Pérez Santos J, del Campo C, del Castillo F, Manjón N, Menéndez A et al. Programa de Asma para Atención Primaria. Área Sanitaria V. INSALUD.Gijón,1993. * Praena M, Segovia C. Asma Bronquial en la Infancia. Universidad de Sevilla. Secretariado de recursos visuales. Sevilla, 1998. * 101 102 Educación en el ámbito del colegio M. A. Neira Rodríguez Unidad de Neumología pediátrica. Hospital Niño Jesús. Madrid 103 104 El asma es una enfermedad crónica grave que continua estando mal controlada. La falta del cumplimiento de las directrices para el tratamiento del asma, nos conduce a un mal control de esta enfermedad en nuestra población infantil. La encuesta AIRE (Asthma Insights and Reality in Europe) realizada en 7 países de Europa, demuestra que las indicaciones de la GINA (Global Initiative for Asthma) no se cumplen ni en adultos ni en niños. Según este estudio, se identificó absentismo escolar debido al asma en hasta un 52,7% de los niños. Si consideramos los datos epidemiológicos actuales es evidente que el uso de fármacos para el tratamiento o prevención del asma, debiera iniciarse precozmente en la vida, ya que según los datos, alrededor del 80% de los sujetos asmáticos, comenzaron su enfermedad en los primeros 12 años e incluso antes de los 5 años. Los estudios de Cohorte de Tucson han demostrado que la pérdida de la función pulmonar en los niños asmáticos, sucede en los primeros 5 años de la vida, es decir que el niño con asma grave, va a conservar esa misma gravedad y deterioro, cuando sea adulto si no recibe un adecuado tratamiento. En el momento actual, la prevalencia del asma en la población infantil de nuestro país, está alrededor del 10%. Podemos considerar que más de 600.000 niños españoles tienen asma, lo que supone un importante impacto no solo en la sociedad sino en la calidad de vida de los niños que la padecen, en sus familias y sobre todo en su entorno escolar. En el momento actual, no se discute el papel que juega la educación en el manejo del asma y es tan relevante, que la mayor parte de los programas y planes de intervención, son descritos como Programas Educativos. La ecuación del niño asmático, constituye una estrategia eficaz para controlar su enfermedad a corto, medio y largo plazo, teniendo como fin último, el lograr que tanto el niño como su familia alcancen una calidad de vida igual a aquella que tendrían si el niño no tuviera asma. Cuando el pediatra pauta un tratamiento prolongado al niño asmático, implica una serie de cambios de conducta no solo para el paciente sino que tiene una repercusión importante en el ámbito escolar. El asma tiene un impacto significativo en el colegio y en la participación de las actividades escolares. Los niños con asma tienen un porcentaje de absentismo de 3,4 días más que los no asmáticos según las conclusiones del estudio Isaac (Internacional Study of Asthma and Allergies in Chidhood) en el que ha participado España. El absentismo escolar ha sido relacionado con un significativo problema psicológico, social y educacional. Cada vez los niños son escolarizados más precozmente, por lo que las horas que permanecen en el colegio o la guardería ocupan un importante porcentaje de su tiempo, siendo el colegio su segundo hogar. Un buen estado físico es un importante logro para todos los estudiantes, sin embargo, los niños asmáticos frecuentemente restringen su actividad física, esto es innecesario, ya que éstos PUEDEN Y DEBEN ser físicamente activos, lo cual representa un reto para educadores, profesores de educación física y entrenadores. 105 Es necesario pues fomentar una relación entre estudiantes, profesores, médicos, padres y el personal de la escuela en el MANEJO Y CONTROL del asma, para que los que la padecen puedan desarrollar una actividad normal. Es preciso que todos ellos sepan, que es el asma, que estímulos la desencadenan y cuales son las necesidades individuales que los asmáticos tienen, evitando que se queden al margen de actividades que propician burlas y baja estima entre los compañeros. Lograr el control del asma, significa reconocer los desencadenantes de la misma evitándolos y controlándolos seguido de un plan de manejo de esta enfermedad teniendo un conveniente acceso a los medicamentos antiasmáticos en la propia escuela. Plan de manejo del asma en la escuela. Considerando el tiempo que permanece el niño en la escuela (porcentaje importante de su tiempo) es necesario que la escuela disponga de: 1. Una infaormación adecuada. 2. Un plan escrito sobre el manejo de esta enfermedad por parte del profesorado. 3. El uso de las medicinas en el colegio. 4. Las distintas situaciones que conlleva una crisis asmática. Un aspecto muy importante, es la ACTITUD DEL PROFESOR ante la enfermedad, su manejo y la medicación. Este tema ha sido muy debatido por las posibles repercusiones legales si hay complicaciones, por eso son necesarias las oportunas medidas escritas y autorizadas por médicos y padres. Existen numerosos planes de acción para coordinar el manejo del asma en la escuela. La mayoría de ellos incluyen: • Formación del personal docente. • Existencia de unidades sanitarias en el colegio (de enfermería principalmente: manejo de cámaras, pico-flujo, dispositivos MDI y polvo seco, etc.). • Idoneidad del colegio: nivel higiénico recomendable. • Elaboración de informes clínicos estandarizados dirigidos al profesor cuando el niño precise medicación en el horario escolar. • Todos los niños asmáticos han de estar identificados (información obligada por los padres al profesor). Formación del personal docente Reconocimiento de los desencadenantes del asma: 1. Ejercicio: Carrera o juego intenso, especialmente en clima frío. 2. Infección del tracto respiratorio superior, resfriado o gripe. 3. Risa o llanto intenso. 4. Alergenos: pólenes, de árboles, plantas y grama, incluyendo césped recién cortado. Caspa de piel o pelo de mascotas, ácaros, excrementos de ácaros en alfombras, almohadas y sobrecamas. Cucarachas. Moho, etc. 5. Irritantes: aire frío, olores fuertes, incluyendo perfumes, pinturas, soluciones de limpieza, polvo de tiza. Cambios de clima. Cigarrillos y fumadores pasivos. Acciones a considerar En el contenido del plan del manejo del asma se incluye: 1. Breve historia del estudiante con asma. 2. Síntomas de asma. 3. Información de cómo contactar al médico del estudiante, padres o tutor. 4. Lista de factores que pueden hacer que el estudiante empeore. 106 5. El mejor peak flow registrado del estudiante si éste utiliza este control de medida. 6. Lista de los medicamentos de control del asma del estudiante. 7. Una descripción del plan de tratamiento del estudiante, basado en los síntomas o registro del peak flow incluyendo acciones recomendadas para el personal de la escuela que ayude a manejar los episodios de asma. El plan del manejo del asma en la escuela se desarrollará por el estudiante, padres/tutores y el médico familiar, dependiendo de las necesidades de cada paciente. Puede ser una tarjeta con breve información o un plan de salud individualizado y extenso. Los medicamentos deben estar fácilmente disponibles para todos, dentro y fuera de los sitios de actividades y antes, durante y después de éstas actividades. Deberemos de mantener e incentivar a cada paciente (niño o adolescente) a seguir su plan de manejo y control del asma. Estudios recientes han demostrado que un “programa de asma” manejado por personal de colegio que involucre a los profesores y a las enfermeras puede mejorar exitosamente el control del asma reduciendo el absentismo. Compromiso del profesorado, de la enfermera escolar y de los padres o tutores La ACI (Adaptación Curricular Individual) es el conjunto de medidas que deben tomar los responsables de la educación del niño para satisfacer “las necesidades educativas escolares” asociadas a discapacidades o enfermedades (BOE 15-7-1995). A) Seguimiento del tretamiento Encargarse del seguimiento del tratamiento del asma en todo lo posible, mantener el diario de asma, llevar la medicación de crisis y medidor peak flow oportunos si fuera necesario, con especial cuidado en las excursiones, clases con aire acondicionados, visitas a granjas o fabricas, etc., y sobre todo mantener la “autoestima del niño”, siendo esto muy necesario ya que estos pueden tener mala opinión de si mismos debido a la imposibilidad o adaptación necesaria con los demás. B) Colaboración de los padres ¿qué deben hacer? Los padres deberán facilitar la información necesaria al centro escolar, como pueden ser los informes médicos elaborados para el profesor. En caso de ausencia de estos informes, el profesor deberá solicitar la información que considere necesaria. Resumiendo, ya que la escuela es la otra casa del niño es importante su protección dentro de la misma: • Los padres informarán a cerca del asma de su hijo entrevistándose con maestros, enfermera y director del centro. • Informarán sobre los medicamentos que el niño debe de tomar y los efectos que puede tener. • Alentar a los profesores que permitan al niño tomar sus medicinas cuando lo requiera, sin prestarle una excesiva importancia. El tomar las medicinas en la escuela puede ser difícil debido a que la mayoría de los niños desean esconderlas o algunos maestros mal informados hacen imposible que las tomen. Los efectos colaterales de los medicamentos pueden dar problemas, como cefalea, temblores, somnolencia o epigastralgias que pueden afectar al aprendizaje del niño. 107 Limitaciones que supone para el niño escolarizado La limitaciones en el ámbito escolar del niño-joven que padece asma, dependen de varios factores: • Que esté o no diagnosticado y por lo tanto que esté o no en tratamiento. • El grado de severidad de su padecimiento (leve, moderado, severo). • Del tipo de asma que padece y qué desencadenantes le producen las crisis. • El grado del cumplimiento del tratamiento. • Que haya o no tenido formación de autocuidados (conocimiento de la enfermedad y evitación y solución de las crisis). • El grado de aceptación por parte del alumno/a de su trastorno. • El grado de aceptación, conocimiento y apoyo de su familia. • El grado de aceptación, conocimiento y apoyo del entorno escolar (profesores, compañeros y amigos). Por lo tanto se trata de valorar cada uno de estos factores y tratarlos, separado o conjuntamente con el fin de llegar a la situación óptima, pero perfectamente asequible, en la que el niño-joven que padece asma no tenga limitaciones destacables y se encuentre completamente integrado. La vida escolar integrada es una fuente de equilibrio que repercute positivamente en la evolución y maduración del niño que padece asma. Bibliografía * Yunginger JW. Reed CE. O’Connell EJ. Melton LJ. O’Fallon WN. Silverstein MD. A Community – based study of the epidemiologi of asthma. Am Rev. Resp. Dis 1992 : 146 – 888 – 94. Tanssing LM. Wright AL. Holberg CJ. Halonen M. Morgan WJ. Martinez FD. Tucson Children’s Respiratory Sudy : 1980 to present. J. Allergy Clee Inmmunol 2003; 111 : 661–75. * * E. de la Torre Marin. Asma y el Niño Escolar. BSCP Can Ped. 2004; nº 2 y 3. Ronchetti R, Villa M, Matricardi P, la Grutta S, Barreto M. Association of asthma with extra-respiratory symptoms in schollchildren, two cross-sectional studies 6 years apart. Pediatr Allergy Inmunol 2002; 13(2): 113-8. * Borres MP, Abrahamsson G, Andersson B, Brakentieh G. Astma and allergies at school a Swedisch national position paper. Allergy 2002; May 57(5): 454-7. * * Hourihane JO, Smitth PK, Strobel S, Indian Food allergy in Children. J Pediatr 2002: Jan 69(1): 61-7. Aboy Lafuente, Adroración y col. Asma y Escuela – Consejería de Sanidad y Consumo de la CCAA Madrid. 2004. * * Tinkelman D. Schwartz A. School – based asthma disease management : J. Asthma 2004. Jun: 41(4); 455- 62. Carruthers P. Ebbert AF, Barnes G. Teachers’ Knowledge of asthma and management in prinmary schools Health Educación Jorunal, 1995; 54 : 28-36. * 108 Educación en el ámbito de las Urgencias Dra. JM Román Servicio Pediatría. Hospital Son Dureta. Palma de Mallorca 109 110 El asma es la enfermedad crónica de mayor impacto en la infancia y adolescencia, que genera mayor consumo de recursos y que ocasiona mayor número de procesos asistenciales en los diferentes niveles de asistencia pediátrica por patología crónica. El NAEP (Programa Nacional de Educación en Asma del Nacional Heart Lung Institute de EEUU)1,2 en su Comité Internacional de Expertos, especifica los cuatro puntos básicos del tratamiento del niño con asma: • • • • Educación del paciente y su familia Medidas preventivas y de control ambiental y factores desencadenantes Terapia farmacológica Uso de medidas objetivas que evalúen la severidad y ayuden a monitorizar la evolución de la terapia Todas estas constataciones han conducido a considerar la educación una prioridad en el manejo de los pacientes asmáticos. Progresivamente ha surgido la necesidad de concebir y de proponer programas de educación estructurados, en los cuales junto al médico, eje de la relación terapéutica, otros profesionales juegan un papel mas importante: enfermeras, kinesiterapeutas, maestros, educadores. En los últimos años una explosión de la literatura científica es esta área han mostrado programas de educación del asmático, enfatizando que el rol del paciente en su manejo puede reducir la morbilidad, reducir los costes de consumo de servicios sanitarios y mejorar la vida de los pacientes. Las diferentes conclusiones en relación al impacto de la educación sobre la morbilidad del asma demuestra la necesidad de estudios prospectivos, utilizando la misma metodología y los mismos criterios de inclusión, intervención y evaluación3,4,5,6,7. La educación va a permitir que el niño asmático y su familia sean capaces de asumir, de manera autónoma, la gestión preventiva y curativa de la enfermedad. Esta educación es difícil, como lo demuestran las múltiples investigaciones realizadas en el curso de los diez últimos años. Difícil porque los pacientes representan un público heterogéneo, tanto a nivel de sus motivaciones como en relación a sus capacidades de aprendizaje. Por otra parte, los médicos y el personal sanitario dedicados al asma, deben adquirir para educar bien a sus pacientes, competencias pedagógicas a las cuales su formación y su práctica no les han preparado. Saber educar al paciente no es un don innato, ni una tarea ordinaria, es una competencia pedagógica específica y la educación por si misma llega a convertirse en una actividad organizada. Los niños asmáticos son grandes consumidores de servicios de salud, particularmente Urgencias y Hospitalizaciones. Las visitas por asma a un Servicio de Urgencias reflejan a menudo, un pobre control del asma, ausencia de seguimiento médico y necesidad de educación del paciente. Según el informe de A. Reid (1999), el 78% de crisis asmáticas relacionadas con las visitas a urgencias podrían haber sido evitadas sí el paciente hubiera tenido un mayor conocimiento de la enfermedad, un seguimiento médico regular y un mejor control de su asma. ¿Porqué acude un niño a un servicio de urgencias por una crisis asmática? porque su asma está subdiagnosticada, porque existe una evaluación inadecuada del control y de la severidad de su enfermedad, porque está sometido a un tratamiento inapropiado, sobre-utilización de los b2 agonistas y subutilización de los anti-inflamatorios, 111 por una concepción falsa de rol y de los efectos secundarios de los medicamentos, por una utilización insuficiente de medidas objetivas de obstrucción respiratoria (flujo espiratorio de pico, volumen espiratorio máximo en 1 segundo), por una escasa observancia terapéutica, por un escaso control de medidas ambientales, por una enseñanza insuficiente, particularmente sobre la naturaleza del asma y su manejo, por falta de continuidad en los cuidados, por distorsión de los mensajes de los diferentes profesionales Existen unas barreras potenciales que explican la ausencia de control: - no aceptar el diagnóstico de asma, - creer que los medicamentos que alivian son suficientes, - no tener confianza en los medicamentos en general, - creer que modificar y mejorar el ambiente es suficiente para el control de la enfermedad, - los efectos secundarios de los medicamentos, - fobia a los esteroides, - interferencia en el proceso educativo. La atención a la crisis en la sala de urgencias es un eslabón mas de la cadena que debe configurar una atención integral al asma infantil y que ha de incluir una acción coordinada entre la Atención Primaria y Hospitalaria con una protocolización común del diagnóstico, de la educación y de la terapéutica. Sí existe ya un Plan Regional de Atención al Niño Asmático, la secuencia en urgencias desde el punto de vista asistencial y educativo estará protocolizada para todos los servicios de urgencias pediátricas de la comunidad Dadas las circunstancias actuales en la que se desarrollan las urgencias pediátricas en muchos de nuestros hospitales en cuanto a la inapropiada utilización y demanda por parte de los beneficiarios, la escasa coordinación entre niveles asistenciales, y con un personal sanitario en ocasiones escasamente motivado, es obvio que la estrategia educativa ligada íntimamente al acto asistencial no siempre será la continuación de un proceso integral ya instaurado en su Centro de referencia. Se plantea un Plan de Educación a desarrollar en el área de Urgencias con el niño asmático y su familia, íntimamente ligado al proceso asistencial. Deberá existir en el área de Urgencias un KIT consistente en: • Medidor de pico-flujo (Peak-Flow). • Cámara espaciadora/Nebulizador. • Medicación de Urgencias. • Material de reanimación cardiopulmonar básica. Todos los profesionales del equipo deberán implicarse en la toma de decisiones en el manejo del paciente, siendo los roles del pediatra y la enfermera de implicación en la toma de decisiones en el manejo del niño asmático. La Formación en Asma del personal sanitario que configura la urgencia, se contempla no solo para la adquisición de conocimientos actualizados de la enfermedad sino también para conseguir las habilidades necesarias a transmitir al niño y su familia, que les faciliten los cambios de comportamiento en relación a su enfermedad. Un curso intensivo de una jornada englobaría : actualización de conocimientos, manejo de técnicas (utilización correcta de los inhaladores, Peak-Flow, autodiario de síntomas, técnicas de comunicación). 112 A la llegada del niño a Urgencias: I. Evaluación clínica de la crisis. Determinar la gravedad. Test de Función Respiratoria (Peak-Flow). II. Instauración del Tratamiento de la crisis. Re-evaluar el Peak-Flow. III. Folleto educativo “Mi Plan Personal del control del Asma”. 113 114 115 116 ¿Qué competencias hay que conseguir? 1. Hacer conocer sus necesidades 2. Conseguir que comprenda, que se explique 3. Analizar, interpretar 4. Ser capaz de tomar decisiones en la urgencia 5. Resolver un problema terapéutico diario, gestionar su vida y su enfermedad. Resolver un problema de prevención 6. Practicar, hacer medir 7. Adaptar, reajustar 8. Utilizar los recursos del sistema sanitario 117 Bibliografía 1. Global Initiative for Asthma 2003. global Strategy for Asthma Management and Prevention Nacional Herat, Luna and Blood stitutes of Health. Nº 62-3659, Bethseda. Maryland 2. Boulet, LP and. Al. Ernst and on behalf of the Canadien Asthma Conssensus Group 1999. Canadien Asthma consensus report 1999.Can Med Associ J 161 (11 suppl):S1-S62 3. Cochrane Database Syst Rev. 2003; (1): CD00326. Educational intervencion for asthma in children. 4. Cochrane Database Syst Rev. 2001; (1): CD001290. Interventions for education children who have attenden the emergency room for asthma 5. Robichaud P et al. Evaluation of a Program aimed at Increasing Referrals for Asthma Education of patients Consulting at tha Emergency Departmenty for Acute Asthma. Chest,2004. Nov (5) 1495-50 6. Liu Feekery C. Can asthma education improve clinical outcomes?An Evaluation of a pediatric asthma education program. J. Asthma 2001;38:269-78 7. Richardson CR. Educational intrventions improve outcomes for children with asthma 2003;52:764-766 118 J.Farm.Pract. Educación en el ámbito del Hospital Maite López García Enfermera. Neumología. Hospital Bidasoa 119 120 Introducción La educación es una base fundamental en el abordaje de la enfermedad asmática y su tratamiento. Desgraciadamente muchos programas educativos no consiguen una mejoría significativa en la salud o bienestar de la población a la que van destinados, lo que se traduce en que no existe una intervención educativa universalmente efectiva. Tanto para los pacientes asmáticos como para sus familias, el control del asma conlleva una serie de tareas complejas tales como la administración de tratamientos, fisioterapia, detección precoz de empeoramiento, destreza en la comunicación con el personal sanitario, etc. Con la educación se favorece el desarrollo de los conocimientos, aptitudes y habilidades necesarios para sobrellevar de la mejor manera posible la enfermedad. No sólo los padres y el propio paciente deben estar incluidos en el programa educativo, sino que éste también debe implicar a otros familiares, amigos, profesores y compañeros. A su vez, en el ámbito sanitario participarán distintos profesionales (médicos, enfermera, fisioterapeuta, psicólogo…) desde diferentes lugares de atención (centro de salud, consulta especializada, servicio de urgencias y unidades de hospitalización. Al ingresar Ciñéndonos al aspecto educativo, cuando un niño asmático ingresa en el hospital hay que seleccionar los momentos para aplicar el plan educativo. La llegada a la unidad de hospitalización no es el momento propicio para iniciar el proceso educativo, pero es una ocasión idónea para crear una corriente de confianza con el paciente y su familia que facilite, posteriormente, el llevar a cabo la educación. En el primer contacto hay que tener en cuenta los efectos que un ingreso hospitalario tiene sobre el niño asmático y la familia; es normal que surjan temores, incertidumbre y, a veces, desconfianza. Para evitar esto es imprescindible presentarse, explicar las características de la unidad de hospitalización y posibilitar el acceso al personal en todo momento. Durante la estancia La hospitalización supone para el niño una ruptura con su espacio vital cotidiano (casa, escuela, amigos…); en el nuevo ambiente debe asimilar múltiples cambios y tratar con personas desconocidas para él, que le interrogan, exploran y realizan pruebas a veces molestas y dolorosas. Esto hace que la experiencia hospitalaria pueda ser traumática para el niño, y por extensión para su familia, lo que puede resultar un escollo a la hora de iniciar el plan educativo. Por tanto, durante la estancia hospitalaria se ha de hacer énfasis en la comunicación directa entre ellos y el equipo asistencial. Para mejorar las condiciones de la estancia hospitalaria se explicará cuidadosamente, y por anticipado, con términos adecuados al niño y la familia, las distintas intervenciones que se vayan a realizar y las posibles molestias o incomodidades que de ellas puedan derivarse. Pueden ser hospitalizados dos tipos de pacientes, los que ya están integrados en un proceso educativo, y aquéllos que no están incluidos en un programa de educación y a partir del ingreso acceden al mismo. En los primeros debe de hacerse una valoración orientada a identificar las circunstancias particulares que desembocaron en la hospitalización. Inicialmente se procede al diagnóstico educativo para detectar, corregir y planificar los factores que se deberán modificar. Detectar Estos factores pueden clasificarse en predisponentes, favorecedores y de refuerzo. Entre los factores predisponentes encontramos el conocimiento insuficiente de la enfermedad 121 asmática, la dificultad para aplicar los conocimientos en la práctica, la escasa convicción en la propia capacidad para llevar a cabo dichos conocimientos, las creencias erróneas acerca de los medicamentos y la baja confianza en la eficacia de los medicamentos para la mejoría del asma. Como factores favorecedores podemos considerar la falta de habilidad para el manejo del asma, la incapacidad de valorar objetivamente el bienestar del niño, la ausencia de criterios para controlar la evolución de un ataque de asma, la poca habilidad práctica para administrar la medicación y la deficiente continuidad de cuidados. En el grupo de factores de refuerzo están la poca implicación de los padres en el proceso de toma de decisiones del asma y el retraso en la realización del diagnóstico e inicio del tratamiento. Corregir La corrección de los factores predisponentes se basa en facilitar la información específica del asma, incrementar la eficacia en el automanejo de la enfermedad, proporcionar información correcta sobre la medicación, explicando tanto sus efectos beneficiosos como los posibles efectos secundarios. Los factores favorecedores se abordarán enseñando a identificar los desencadenantes del asma, proporcionando medidas objetivas de los signos del asma, facilitando el entrenamiento con los dispositivos de inhalación y asegurando que la educación en asma está incluida en la asistencia integral al paciente asmático. La rectificación de los factores de refuerzo puede encauzarse mediante el desarrollo de estrategias que favorezcan la implicación paterna, ofreciendo soluciones a sus carencias en la toma de decisiones, y mejorando la comunicación entre padres y equipo sanitario. Planificar No se deben desarrollar planes educativos basados en guías y manuales preestablecidos, sino que es preferible hacer una evaluación individual y de los datos obtenidos de la misma deducir qué es pertinente modificar en cada ocasión. Frecuentemente se hace hincapié en aumentar los conocimientos teóricos sobre la enfermedad, cuando el problema radica en mejorar o corregir las habilidades prácticas; por otra parte, tampoco tiene mucho sentido insistir, por ejemplo, en el manejo de los inhaladores cuando conocen y practican la técnica correctamente, si el problema radica en una infrautilización de los mismos. Al alta En el momento del alta se explicarán, de forma inteligible y detalladamente, las indicaciones médicas. En este fase se comprueba si las ideas fundamentales del proceso educativo han sido comprendidas y quedado bien fijadas; también es la ocasión de resolver dudas y aclarar cuestiones que puedan surgir a última hora. Se darán las indicaciones para continuar el programa de educación, bien en la consulta de atención primaria o en la especializada. Por último, es conveniente brindar a la familia la posibilidad de contactar telefónicamente en cualquier momento con un miembro del equipo asistencial para solventar las dudas o problemas que pudieran acontecer una vez en el domicilio. Conclusión La realización de todo este proceso, aunque parezca compleja, puede ser tan sencilla como una conversación de la que obtengamos la información deseada. El desarrollo del proceso nos orientará a la consecución de unas metas u objetivos que serán consensuados con los padres y el paciente; estos objetivos serán claros y concretos, y asequibles a cada caso particular. Para conseguir estas expectativas lo ideal sería que el personal de enfermería de la unidad de hospitalización estuviera implicado en el proceso educativo, siendo éste el principal escollo con el que nos encontramos en la actualidad para lograr una adecuada continuidad de dicho proceso. 122 Bibliografía * Taggart VS, Zuckermann AE, Sly RM, et al. You can control asthma: evaluation of an asthma education program for hospitalized inner-city children. Patient Educ Couns 1991; 17: 35-47. * Madge P, McColl J, Pato J. Impact of a nurse-led home management training programme in children admitted to hospital with acute asthma: a randomised controlled study. Thorax 1997; 52: 223-228. * Kolbe J, Vamos M, Fergusson W, Elkind G. Determinants of management errors in acute severe asthma. Thorax 1998; 53: 14-20. * Madge P, Paton J. Developing educational interventions for paediatric respiratory diseases: from theory to practice. Paed Respir Rev 2004; 5: 52-58. * Osman LM, Calder C. Implementing asthma education programes in paediatric respiratory care: settings, timing, people and evaluation. Paed Respir Rev 2004; 5: 140-146. 123 124 ¿Cómo se hace un plan de automanejo? Dra. Carmen Rosa Rodríguez Fernández-Oliva Centro de Salud La Cuesta. Tenerife Dr. José Valverde Molina Unidad de Neumología Pediátrica. Hospital Los Arcos. Murcia 125 126 Introducción La prevalencia del asma y su morbi-mortalidad están aumentando en las últimas décadas, a pesar de los avances surgidos en los conocimientos fisiopatológicos y la disponibilidad de mejores y más efectivos fármacos. Dado que no existe en la actualidad un tratamiento curativo de la enfermedad, el objetivo es el control de la misma para mejorar la calidad de vida del paciente. En los últimos años han surgido guías clínicas para su manejo, pero a pesar de su amplia divulgación la enfermedad dista mucho de estar controlada. Así mismo se han desarrollado programas educativos como consecuencia del reconocimiento de la necesidad de optimizar prácticas de atención sanitaria, reducir la morbilidad y disminuir los costes de la atención. Esta educación tiene como objetivo ayudar a los pacientes y sus familias a desarrollar los conocimientos necesarios, actitudes, creencias y habilidades para el manejo efectivo de su enfermedad, siendo uno de los principales trabajos de los equipos clínicos. Una de las principales herramientas educativas para el automanejo de la enfermedad es el diseño de planes de acción por escrito individualizados. Podríamos definir un plan de acción por escrito como una guía educativa, individualizada, para ayudar al niño, familia y/o educadores en el manejo y control de los síntomas del asma. Un plan de acción por escrito debe contener que medicación tomar cuando esta estable el paciente (dosis y forma de administración); como reconocer un empeoramiento clínico (basado en reconocimiento de los síntomas y/o monitorización del flujo espiratorio máximo), indicando como, cuando y durante cuanto tiempo incrementar la medicación; como tratar una exacerbación clínica; cuando consultar con su médico e incluso pedir ayuda urgente. Además debe añadir recordatorios sobre el sistema de administración de fármacos indicado al paciente, medidas de evitación de desencadenantes y consejos específicos (p. ej. Ejercicio físico). Una revisión realizada por Toelle BG y Ram FSF para Cochrane analiza 7 ensayos clínicos aleatorizados que incluían planes de acción por escrito basados en el flujo máximo espiratorio o síntomas, para intentar determinar si la provisión de estos planes por escrito de autocuidados del asma aumentaban el cumplimiento y mejoraban los resultados. Concluyen que los ensayos clínicos disponibles son demasiado pequeños y los resultados pocos e inconsistentes como para establecer una conclusión sólida en cuanto a la contribución de planes de autocuidados escritos en los efectos beneficiosos de un programa exhaustivo de atención del asma. No hay suficientes pruebas a partir de ensayos para mostrar que estos planes, como única intervención, mejoren los resultados en salud. Aunque la provisión de instrucciones escritas claras a los pacientes es considerada una práctica clínica adecuada. Una explicación de estos resultados sería que para cambiar la conducta del tratamiento del asma y mejorar los resultados de la salud se requiere un enfoque coordinado entre la educación del paciente, la provisión de estos planes y la existencia de revisiones periódicas. Haciéndolo así se producen una reducción del 40% en las hospitalizaciones y del 20% en las visitas a urgencias. Pero ¿Qué debe contener un plan de acción por escrito para ser efectivo?. Gibson PG y Powell H publican en Thorax un metaanálisis sobre los componentes que deben formar parte de dichos planes. Identifican 26 ensayos clínicos aleatorizados que evalúan planes de acción por escrito como parte de la educación para el automanejo del asma. Encuentran que los planes basados en el mejor flujo espiratorio máximo personal, que usan 2-4 puntos de acción, y recomiendan tanto corticoides inhalados como orales para el tratamiento de las exacerbaciones mejoran los resultados en salud. Antes de la elaboración del plan de acción tenemos que tener en cuenta a quién vamos a dirigirlo, cuales son los requerimientos y expectativas del paciente y/o padres, los puntos a desarrollar y por supuesto que sea de fácil manejo. 127 La efectividad del plan de acción la valoraremos según los resultados en salud que se produzcan: nº de noches sin síntomas, nº de dias de absentismo escolar, nº de visitas a urgencias o no programadas, así como nº de exacerbaciones. Taller teórico Práctico. Como se hace un plan de automanejo Objetivos de un plan de automanejo 1. Estimular la responsabilidad en el cuidado cotidiano del asma, compartida con su medico/ enfermera. 2. Adiestramiento en cómo monitorizar su estado y en cómo reconocer los empeoramientos, bien basándose en síntomas o en registro domiciliario del PEF. 3. Enseñar el uso del medidor de PEF(opcional). 4. Hacer ensayos de automanejo introduciendo cambios en la medicación de mantenimiento en función de empeoramientos y con revisiones muy próximas. 5. Proporcionar la medicación (corticoides orales) y las instrucciones precisas sobre dosificación para usar en las exacerbaciones importantes. Aspectos que deben ser tomados en cuanta antes de la elaboración • A quien vamos a dirigirlo • Requerimientos particulares del paciente • Puntos a desarrollar en el plan • Plan concreto, individualizado, de fácil manejo Intervención individual En el niño hay diferentes aspectos o "frentes educativos" muy importantes a la hora del automanejo de la enfermedad: 1. Identificación de los síntomas: la información dependerá de la edad el niño y su evolución clínica y tipo de asma. A partir de los 7 años se ha comprobado una buena identificación de síntomas en general: pueden distinguir al respirar el "pitido", tos nocturna o asociada al ejercicio, dificultad para la respiración y dolor en el pecho son los síntomas referidos por los niños con mayor frecuencia. Este entrenamiento es importante porque con frecuencia el niño ha estado solo y "debe tomar las primeras decisiones" ante el inicio de una crisis: ponerse el aerosol, parar de jugar, llamar a un adulto... 2. Actitud ante el inicio de una crisis: dependerá de si el niño está solo, en el colegio o en casa, de la edad del niño, si habitualmente tiene acceso a la medicación o no. La información más importante que se debe transmitir ante el inicio de los primeros síntomas de una crisis es: • Si está realizando actividad física dejar de hacerla, y tranquilizarse. • Si es un niño que habitualmente lleva el broncodilatador en su mochila, o tiene acceso a ella en el domicilio, administrarse 2-4 puffs dependiendo de las pautas. • Notificar a un adulto inmediatamente. 3. Conocimientos básicos acerca de su medicación: el niño a partir de los 6-7 años sabe diferenciar si lo enseñamos, que tratamiento es el de todos los días y cuál es el que debe utilizar para cuando tiene mucha tos, pitos o dificultad para respirar o administrarse antes del ejercicio. Al instaurar el tratamiento debemos hacer una distinción entre los dos tipos de fármacos que utilizaremos y familiarizar al niño, con los nombres y su acción explicada de modo sencillo: el mantenimiento le ayudará a no ponerse malo tantas veces y el de rescate evita que los primeros síntomas lleguen a ser más graves además de eliminar la tos y su dificultad para respirar. 128 Intervención familiar Los aspectos de la enfermedad que se deben incluir en la información a los padres/cuidadores para lograr un manejo adecuado son los siguientes: 1. Fase de mantenimiento. • Qué medicación y a qué dosis debe tomar diariamente de tratamiento preventivo. • Qué desencadenantes debe evitar. • Qué medicación usar como rescate ante síntomas ocasionales. • Si debe tomar medicación broncodilatadora ante actividades extraordinarias y cual. • Cómo monitorizar su estado basal (síntomas o mediciones de PEF) 2. Fase aguda o crisis: • Cómo reconocer un empeoramiento (síntomas o registros de PF): igual que hablamos para el niño en la identificación de síntomas nos ayuda la historia clínica: los síntomas cardinales son la tos, sensación de falta de aire en el niño mayor, ritmo de respiración, signos de distress respiratorio: uso de musculatura intercostal, supraesternal, que adquiere especial importancia en el lactante. Todos estos signos los debemos hablar con los padres para su detección precoz y poder actuar en consecuencia • Establecer una serie de niveles de gravedad y establecer cómo actuar en cada uno de ellos. • Uso de medicación de rescate en domicilio y valoración de la respuesta. 3. Control de medidas ambientales. La evitación de desencadenantes requiere el establecimiento de una serie de conductas de evitación de alergenos: tabaco, polvo, mascotas que afectan a los individuos de toda la unidad familiar, y puede dar lugar a conflictos. Las normas de control ambiental constituyen uno de los aspectos del manejo de la enfermedad, que ha demostrado mayor repercusión en el ámbito familiar, por lo que es aconsejable: • Realizar una individualización de las normas de control ambiental del niño. • Identificar los desencadenantes más relevantes en cada caso y analizar conjuntamente los problemas que se plantean en las medidas de control y “negociar” soluciones. Elementos básicos del plan • Tratamiento de mantenimiento • Control ambiental • Aparición de síntomas: identificación y pautas a seguir • Manejo del peak flow: valores de referencia para modificar tratamiento • Tratamiento de la crisis Evaluación del plan Entre los resultados en salud, objetivables, cuando aplicamos un plan de automanejo, tenemos los siguientes: • Nº visitas a Urgencias • Nº dias de absentismo escolar • Nº noches con síntomas • Nº exacerbaciones Un ejemplo de plan de acción por escrito podría ser el siguiente: ver esquema. 129 Plan de acción Seguir tratamiento de mantenimiento ------------------------------------------------------------------------------------------------------------------------------- El niño no tiene síntomas Valores de peak flow normal: ------------------------------------ Medidas de control ambiental individualizadas Recordatorio técnica inhalatoria Recomendaciones si síntomas con ejercicio El niño tiene alguno de estos síntomas: • Fatiga/ahogo • Pitos en el pecho • Crisis de tos • Despertar por la noche • No puede jugar o hacer deporte, dificultad para el ejercicio físico. • En lactantes, además: dificultad respiratoria (retracciones), llanto débil, dificultad para alimentarse. Peak flow:------------------------------------ Plan de acción: 1. Usar broncodilatador: dosis------------------------------------Si es necesario puede repetir el tratamiento cada 20 minutos hasta 3 veces en una hora y valore como se encuentra su hijo para saber lo que tiene que hacer a continuación Si no mejora: Tratamiento a seguir hasta que le vea el médico: – Broncodilatador:------------------------------------------------------------------– Antiinflamatorio:--------------------------------------------------------------------• Contacte con su pediatra • Si empeora de nuevo pase al siguiente apartado Peak flow:-------------------------------- Si ha mejorado: –Continuar Broncodilatador :-------------------Nombre Dosis Frecuencia Continúe con su tratamiento de fondo (si su pediatra se lo ha recomendado) • Consulte con su pediatra Su hijo está peor si tiene fatiga y pitos muy intensos y/o dificultad para respirar muy marcada y/o tiene habla entrecortada y/o cianosis (amoratamiento) Acuda de inmediato al Servicio de Urgencias del Centro de Salud o del Hospital más próximo, si no es posible su transporte rápido llame al teléfono de urgencias sanitarias (112) 130 Bibliografía * British Guideline on the Management of Asthma. A national clinical guideline. British Thoracic Society. Scottish Intercollegiate Guidelines Network. Update 2005. Disponible en: http://www.britthoracic.org.uk/iqs/sid.00044940908912605904274/Guidelinessince%201997_asthma_html. * Global Strategy for Asthma Management and Prevention. Update 2005. Disponible en: www.ginasthma.org. * Guía Española para el Manejo del Asma (GEMA). Disponible en: http://www.gemasma.com. * Guía Española para e Manejo del Asma, para pacientes, padres y amigos. Grupo Español para el manejo del asma.GEMA. Ed. Mayo, Madrid. 2005. * Toelle BG, Ram FSF. Planes de tratamiento personalizados escritos para el asma en niños y adultos (Revisión Cochrane traducida). En: La Biblioteca Cochrane Plus, 2005 Número 4. Oxford: Update Software Ltd. Disponible en: http://www.update-software.com. * Gibson PG, Powell H. griten action plans for asthma: an evidence-based review of the key components. Thorax 2004;59:94-99. * Boulet L-P, Chapman KR, Green LW. Asthma Education. Chest 1994; 106(Supl): 184-196. * Charlton I, Charlton G, Broomfield J, Mullee MA. Evaluation of peak flow and symptoms only self management plans for control of asthma in general practice. BMJ 1990;301: 1355-9. * Creer TL. The Complexity of Treating Asthma. Journal of Asthma 1998; 35: 451-454. * Díaz C, Alonso L, García M. Programa del niño asmático. Edit: Ministerio de Sanidad y Consumo. Gerencia de Atención Primaria de Oviedo. 1996: 19-25. * López Viña A, Casan P, de Diego A, Duce F, Gáldiz JB, Manresa F et al. Recomendaciones para educar a los pacientes con asma. Arch Bronconeumol 1996; 32: 10-14. * Rodríguez Fernández-Oliva C.R.. Tesis doctoral: Estudio cualitativo sobre el manejo sociocultural y el uso de las medicinas en el niño asmático y su familia. Universidad de La Laguna, 1999. * Tinkelman D, Schwartz A. School-based asthma disease management. : J Asthma. 2004 Jun;41(4):455-62. * Paasche-Orlow M, Riekert K, Bilderback A, et al. Tailored Education May Reduce Health Literacy Disparities in Asthma Self-Management. American Journal of Respiratory and Critical Care Medicine Vol 172. pp. 980-986, (2005). 131 132 Técnicas de aproximación a la Educación del paciente asmático y sus familiares Ángeles Gervilla Castillo Facultad de Ciencias de la Educación. Universidad de Málaga 133 134 Introducción La vida en familia es una escuela de aprendizajes tanto cognitivos como emocionales donde es imprescindible el amor. La escuela emocional funciona no sólo a través de lo que los padres dicen o hacen directamente a los hijos, sino también en los modelos que ofrecen a hora de manejar sus propios sentimientos. Es en las pequeñas interacciones cotidianas entre padres e hijos donde se aprenden muchas cosas... además de comprender y respetar los sentimientos de los miembros de la familia, debemos aportar ideas para reducir el estrés en el hogar e incrementar el tiempo que padres e hijos pasan riendo juntos. Pretendemos como finalidad fundamental fomentar las metodologías a seguir con niños/as y adolescentes asmáticos y sus familiares, para controlar su enfermedad y mejorar su calidad de vida. Destacamos en Educación, tres metodologías importantes que pueden ser aplicadas al tratamiento del niño – adolescente asmático con el fin de mejorar su calidad de vida, comprendiendo y controlando su enfermedad lo mejor posible: • Metodología Personalizada. • Metodología Vivenciada. • Metodología Creativa. Debemos utilizar en cada momento de la enfermedad y con cada paciente aquella que consideremos más adecuada, implicando a todas las personas de su entorno relacionadas con el niño/a asmático/a. 1. Diagnóstico de la Enfermedad – Diagnóstico Educativo: Identificación de necesidades, ¿Qué clase de familia somos? ¿Una familia que comparte? ¿Una familia afectuosa? ¿Una familia dedicada a aprender, a reir, a crecer juntos, a compartir cosas entre nosotros y los demás... ¿Nos planteamos solucionar problemas ...? Tras el diagnóstico de la enfermedad, debe iniciarse el diagnóstico educativo o identificación de necesidades: Metodología Individualizada, ya que es evidente que existen diferencias significativas entre nuestros pacientes. Por tanto, es necesario adecuar la educación a las características de cada uno de ellos. Esto implica, indiscutiblemente, un trabajo de gran envergadura que va desde el conocimiento en profundidad de cada uno, realización de un buen diagnóstico, hasta la adaptación, paso a paso, del proceso educativo a cada uno de los individuos. Desde esta perspectiva el proceso de individualización es complejo y se apoya en dos aspectos: el aspecto biopsicológico que pretende determinar los rasgos o variables diferenciales más característicos y su evolución y el aspecto pedagógico que intenta definir el diseño instructivo más adecuado: procesos instructivos curriculares, interactivos, motivacionales, cognitivos, etc. (De la Torre, 1989, pág. 232). Una fase clave se basa en el diálogo individual y estructurado en el curso del cual el profesional (médico – enfermera) recoge las informaciones necesarias para concebir un programa educativo adaptado al paciente. Estas informaciones están relacionadas tanto con la personalidad psicológica del paciente, sus potencialidades para aprender, las características fisiológicas y clínicas de su asma, sus condiciones de vida..., como sus necesidades con relación a la enfermedad y a su vida cotidiana. Dicho diálogo se trata de un encuentro humano que liga el paciente con el profesional. Esta etapa no deberá ser entendida como una simple recogida de información sino a establecer una buena comunicación – empatía profesional con el paciente. 135 La estructura del diagnóstico comprende las siguientes fases: A. Características biológicas del paciente y Características del asma: Diagnóstico médico. B. Características Psicológicas: Edad. - Desarrollo cognitivo: Aptitudes - Carácter y madurez emocional y afectiva - Madurez social: Intereses, actitudes, proyectos... - Motivaciones... C. Características Socioprofesionales: Hábitat, trabajo, actividad, vida familiar, actividades sociales D. Conocimientos previos del paciente sobre su enfermedad y tratamiento (lagunas, errores) del niño/a y su familia y grupo que deberán colaborar. La información recogida será consignada en un dossier, inicio de un posterior diario que permitirá identificar las potencialidades educativas del paciente respecto a su enfermedad y establecer Objetivos Didácticos. Tras conocer el diagnóstico es importante preparar el clima “de cara” al proceso educativo. Para ello: 1º. Debemos conocer y tomar conciencia de nuestros propios sentimientos y de los sentimientos de todos aquellos que van a intervenir en el proceso. 2º. Igualmente debemos crear consenso entre familiares, amigos... para afrontar mejor la enfermedad. 3º. Analicemos los intereses y experiencias previas de nuestros hijos. 4º Planteemos objetivos positivos relacionados con sus intereses y necesidades (enfermedad). 5º. Asumámoslos con empatía y planteemos perspectivas de futuro. 6º. Tracemos planes para alcanzarlos. 7º Tratemos a los hijos como nos gustaría que los tratasen los demás. 8º. Procuremos que sean independientes a la hora de resolver problemas 9º. Logremos que piensen por ellos mismos: - diciendo lo que pensamos - evaluando sus ideas y afirmaciones - ofreciéndoles consejos, experiencias... - mostrando seriedad - evitando que sigan caminos que consideramos erróneos - no repitiendo demasiado los consejos... 10º. Eliminemos el estrés y aumentemos la diversión. 2. Proceso Educativo. Cómo crear una familia capaz de compartir y resolver problemas. Este proceso está dirigido no sólo a transmitir conocimientos sino a transformar actitudes y crear hábitos con un objetivo final: conseguir una calidad de vida igual o similar a los demás niños y adolescentes. La metodología a lo largo de este proceso será: • Personalizada (Individualizada — Socializada) • Vivenciada • Creativa... Es importante combinar las diferentes metodologías utilizando las más adecuadas a cada caso y momento. 136 2.1. Metodología Personalizada Es el proceso y resultado del desarrollo y perfeccionamiento de cada persona. Es una síntesis de las exigencias de Individualización y Socialización Educativas. Es la atención total al alumno, dentro del grupo, fomentando su desarrollo Individual y Social: Desarrollo de la personalidad de cada sujeto para tomar decisiones propias a fin de explorar y cambiar cuento le rodea. (Gervilla, 1992: 220) 2.1.1. Metodología Individualizada Adaptación a cada paciente de: 1. Procesos cognitivos: niveles. 2. Procesos instructivos: conocimientos. 3. Procesos motivacionales: sensibilidad, intereses, responsabilidad... 4. Procesos interactivos: clima, empatía, autoestima... 2.1.2. Metodología Socializada Es importante establecer diferentes relaciones con familiares, amigos y personas cercanas al paciente estableciendo una Interacción Comunicativa. La interacción supone una relación personal que afecta a veces, decisivamente, a los sujetos intervinientes. Lo que caracteriza la interacción es el esfuerzo relacional en las diversas situaciones, propias de la vida. El marco personal y ecológico en el que se configura y desarrolla la interacción nos ayuda a comprender y describir las complejas redes relacionales que simultáneamente se dan. (Gervilla, 1992 op. cit.: 210) 2.2. Metodología Vivenciada 137 En esta metodología basada en vivencias la acción es vivida, compartida e interiorizada... El niño vive En, Con y Por su cuerpo, un cuerpo que: • Siente • Actúa • Interpreta • Expresa Queda claro, pues, la necesidad de implicar al niño en su propio proceso de Aprendizaje. Que el sujeto experimenta una situación determinada, de modo que él sea un elemento constitutivo más de la situación. En la “vivencia” el sujeto se implica tanto que llega a “interiorizar” lo experimentado, contribuyendo a formar su carácter y personalidad. (Bacells y Muñoz Vicen, 1981, citado por Gervilla, 1992: 41 y 42) 2.3. Metodología Creativa Destacamos de esta Metodología, dos aspectos importantes a tener en cuenta por padres, médicos, enfermeras, familiares y grupo de amigos y compañeros: A. Creación del clima o atmósfera relajada, sin tensiones. B. Seguir, si es posible, el modelo de Solución creativa de problemas, aplicado a cada uno de los casos y a las diferentes situaciones. Observemos el siguiente esquema, con los pasos a seguir: SOLUCIÓN CREATIVA DE PROBLEMAS: 138 Por último, dada la importancia de la familia, es importante destacar en este apartado, cómo crear una familia capaz de compartir y resolver problemas: Crearemos esta familia si: a) Somos capaces de compartir perspectivas. b) Discutir sentimientos. c) Relacionar esos sentimientos con lo que sucede en el entorno familiar. d) Imprimir un tono positivo a nuestras actuaciones. e) Ayudarles a buscar soluciones, más que proporcionarles respuestas. f) Otros... Es importante saber cómo impedir que ciertos sentimientos familiares intensos se nos vayan de las manos o sen malinterpretados o, lo que resulta igualmente perjudicial, se vean suprimidos o ignorados. Una de las tareas más críticas de ser padre es la de ayudar a los hijos a crecer... Una familia debe afianzarse sobre relaciones positivas con una base crítica... Es fundamental para ello fomentar la comunicación. 3. Programas Educativos – Didácticos Son necesarios programas Educativos que tengan en cuenta a todas las personas implicadas en el proceso así como las metodologías a seguir anteriormente citadas. Dichos programas se estructurarán con los siguientes elementos: a) Objetivos b) Contenidos c) Actividades d) Medios y Recursos (Humanos y Materiales) e) Evaluación – Retroalimentación. Éstos deberán tener en cuenta el siguiente objetivo con sus correspondientes contenidos: Los programas educativos que se basan sólo en información no son efectivos. De hecho, los programas sólo son eficaces cuando a la información (transmisión de conocimientos y habilidades) se añaden planes basados en un modelo de autocontrol (calendario de síntomas), y con el establecimiento de un plan de acción escrito e individualizado basado en el autocontrol, y con un seguimiento periódico. 139 Es inútil suministrar una amplia información sobre la fisiopatología del asma, pero el paciente y su familia deben conocer lo básico. Utilizando esquemas o gráficos se explicará la estructura de los dos principales componentes de la enfermedad. Hay que dar a conocer los síntomas más comunes de la enfermedad y aquellos que no lo son tanto con palabras entendibles, así como los niveles de gravedad, evolución posible, posibles factores de riesgo, características medioambientales del domicilio y del entorno en que se mueve la familia; también sus dudas o creencias... En la visita inicial se entregará al paciente y a su familia un autodiario en el que se han de registrar todos los datos posibles: los síntomas, incluyendo los despertares nocturnos atribuibles al asma, asistencias a urgencias, los días del absentismo escolar. Es conveniente ofrecer al paciente y/o a sus padres un calendario ya confeccionado, sencillo y fácil de rellenar, donde se incluyan las variables más importantes que queremos destacar. En esta primera visita se puede acordar ya con la familia un plan de acción escrito en el que se señalen los pasos a seguir ante una crisis. Dentro del contenido de todo programa debe incluirse también la valoración y la medición lo más objetiva posible de la calidad de vida del niño. Tras la presentación del diagnóstico individualizado, trabajaremos en las siguientes etapas o fases: • Concienciación. El paciente, con su familia y amigos, debe tomar conciencia de su enfermedad y de los posibles riesgos (poseer información) vivenciándola. La forma de presentar la información y la calidad de la relación que se establezca, van a permitir la evolución. • Adhesión a la información. Necesidad de asumir su enfermedad haciendo evolucionar su comportamiento hacia el cumplimiento de la medicación prescrita. El médico podrá ayudarle a expresar sus dudas, temores, dificultades... jugando un rol fundamental la calidad de la relación establecida. Ésta estará condicionada por la empatía, el aporte de elementos tranquilizadores en particular relacionados con la calidad de vida, la autonomía, la eficacia personal. • Búsqueda de soluciones. Elaboración con el paciente de un programa adaptado y aceptado (decisión de controlarse). Es necesario que el paciente se comprometa al cumplimiento. Se trata de ayudarle a ver que su calidad de vida será mejor si acepta seguir el tratamiento. La cualidad esencial a desarrollar por los profesionales es la empatía. Es un marco relacional nuevo donde las competencias y los conocimientos del paciente contribuyen a aumentar la eficacia de los tratamientos y la calidad de vida. Se trata de conseguir que el paciente sea completamente autónomo, capaz no solamente de anticiparse y tratar sus crisis sino también de aplicar diariamente una prevención y un tratamiento apropiados. 140 Una secuencia educativa conduce a una reorganización de relaciones entre el profesional y el paciente y no una pérdida de contacto. Si la finalidad final es la autonomía, no debe ser confundida con la independencia, en que las relaciones se interrumpen. Se trata de establecer una colaboración entre el enfermo y el médico en una relación de confianza. La educación no puede ser percibida por el médico como una pérdida de control sobre la salud del paciente con riesgo terapéutico, sino más bien como el medio de mantener el seguimiento médico en un marco relacional nuevo donde las competencias y los conocimientos del paciente contribuyen a aumentar la eficacia de los tratamientos y la calidad de vida. 3.3. Actividades Las actividades a realizar deberán tener en cuenta: a) El papel activo del niño en el control de su enfermedad. b) Valorar las repercusiones en el contexto familiar y escolar. c) Control ambiental. d) Seguimiento de las medidas de control ambientales. e) Cumplimiento del tratamiento. La intervención en grupo posee características que permiten optimizar condiciones para promover el cambio de actitudes, que implican en ocasiones cambios personales. Estas condiciones que hacen del grupo una herramienta de aprendizaje, cambio y resocialización permitan acelerar procesos que de forma individual se tornan más complejos y largos. 3.4. Recursoso humanos y materiales: Es muy importante la utilización de diferentes recursos, tanto humanos como materiales, a lo largo del proceso. Observemos el siguiente esquema: 3.5. Evaluación: Es importante evaluar no sólo los resultados si no todo el proceso: ¿Qué?, ¿Cuándo?, ¿Cómo?... Observemos el siguiente esquema: 141 EVALUACIÓN ¿QUÉ? Objetivo 8 Mejorar la calidad de vida. ¿CUÁNDO? Fase o momento. ¿CÓMO? 8 Modificación de conductas y actitudes en enfermos y familias. Logrando autonomía y Desarrollando habilidades en el Control y la Prevención... Instrumentos Entrevistas Registros de obsevación Cuestionarios Es necesaria la participación activa del paciente en todo el proceso. En primer lugar, hay que resaltar que el primer objetivo de la educación es modificar las conductas y actitudes de los pacientes en el sentido de un mayor grado de autonomía en la gestión de su enfermedad y de aplicación de auto-cuidados. Es, además, imprescindible que el personal implicado en estos programas esté debidamente preparado en múltiples aspectos, incluidas las técnicas básicas de comunicación, para empezar a conseguir resultados. De ahí la importancia de la realización de cursos de educación para educadores. Los resultados del programa deben poder medirse. El programa debe contener cuestionarios para diagnóstico educativo y clínico. La evaluación no debe basarse exclusivamente en los conocimientos teóricos, ni siquiera en los datos de función respiratoria, aunque son importantes. Deben evaluarse objetivos como el cambio de actitud y de creencias sobre la enfermedad, la adquisición de habilidades, adherencia al tratamiento, autonomía del paciente, utilización de recursos sanitarios (urgencias, ingresos, etc.) y cambios en la calidad de vida del paciente. 4. ¿Cómo lograr conectar – empatizar? Decálogo. Por último, reflexionemos sobre la importancia de la empatía: 142 Bibliografía * BACELLS GENÉ, J. Y MUÑOZ VICEN, A.M. (1981): Para una pedagogía integral vivenciada. Cepe, Madrid. * BRYANT-STEPHENS T., Li Y. (2004): La educación comunitaria de asma- Programa para padres de niños asmáticos urbanos. J Natl Med Assoc.Jul;96 (7) * GERVILLA CASTILLO, A. (1992): Dinamizar y Educar. Dykinson, Madrid. * Global Strategy for Asthma, Management and Prevention (GINA). National Institutes of Health. National Heart, Lung and Blood Institute. 2002. * Guía Española para el Manejo del Asma. 2003. * Maurice J. Elías, Steven E. y otros (2000): Educar con inteligencia emocional. Plaza y Janés. Barcelona * Munzerberger PJ, Vinuya RZ. (2002): El impacto de un programa de asma sobre la calidad de vida de niños en un área urbana. Pharmacotherapy. Agosto 22 (8) * RODRÍGUEZ FERNÁNDEZ-OLIVA, C.R. (1999): Tesis doctoral: Estudio cualitativo sobre el manejo sociocultural y el uso de las medicinas en el niño asmático y su familia. Universidad de La Laguna. * Tinkelman D, Schwartz de A. (2004): La escuela – basada gestión de enfermedad de asma. J de asma, junio 41 (4) 143 144 ¿Cómo hago mi propio Plan Educativo? El triángulo niño-padres-educador entra en juego Carlos A. Díaz Vázquez Pediatra. Centro de Salud de Moreda ( Área 7 Mieres). Servicio Asturiano de Salud 145 146 Resumen En la actualidad resulta indiscutible el papel que la educación juega en el manejo de las enfermedades crónicas y el asma no es una excepción. Su protagonismo en el asma es tan relevante que muchos programas y planes de intervención son descritos por sus responsables como Programas Educativos. Se educa no solo por el derecho de las personas a saber todo lo que necesitan acerca de su enfermedad, sino por que la intervención educativa en sí resulta una estrategia eficaz en el control a corto, medio y largo plazo del asma. La educación no es por tanto un complemento, un añadido o un extra en el proceso de intervención y seguimiento, sino parte fundamental del mismo. Las evidencias muestran que cuando se añade educación a la intervención sanitaria habitual se producen mejorías en todas las dimensiones de salud. Los objetivos educativos deben estar perfectamente definidos y encaminados a una acción cooperativa del niño y la familia en la atención a su salud. También deben establecerse y reflejarse de forma explícita: las estrategias metodológicas, los contenidos, los profesionales implicados y sus diferentes roles, así como los mecanismos de evaluación del proceso educativo. Todo esto debe integrarse con el resto de acciones en un programa de atención al niño con asma. El presente artículo repasa los elementos necesarios para el desarrollo de un Plan de Educación en la consulta (atención primaria, consulta externa…) desde una doble vertiente: “lo que necesita el equipo sanitario para convertirse en educador” y lo que necesitan el niño-a y sus padres para que la intervención educativa sobre ellos sea eficaz. Todo ello intenta ser un colofón al curso de educadores, compendiando lo abordado en el mismo a lo largo de los 3 dias del curso. Educar en Asma, planificando las tareas Debe diferenciarse entre “educar en asma” y utilizar pequeños elementos de la educación como soporte de la intervención general. Muchos profesionales afirman que educan en asma por el hecho de enseñar los inhaladores a un paciente que debe utilizarlos. Ello implica un claro desconocimiento de qué significa educar. Aquí nos referiremos a la educación con mayúsculas, la que sirve para hacer a las personas más libres, más personas. Cuando una unidad (en atención primaria, consulta externa…) decide ampliar la atención ordinaria al niño con asma (diagnostico, tratamiento y seguimiento), enriqueciéndola con una intervención educativa, se encuentra con una triple tarea: • Disponer de los elementos necesarios (humanos, formativos y materiales) para el desarrollo de la actividad educativa. • Desarrollar una estrategia educativa global para la población de niños con asma que atiende, con la mente puesta en que • Para cada niño deberá establecerse un plan educativo personalizado Aunque ambas tareas son procesos continuos, con fines didácticos diremos que tanto la disposición de los elementos necesarios, como la estrategia educativa global deben diseñarse antes de comenzar la intervención sobre las familias y los planes educativos personalizados vendran dados por la situación particular de cada caso. 147 El triangulo básico: niños-padres-educadores La educación sanitaria en asma en la edad pediátrica tiene la característica de contar con un agente intermediario (la madre, el padre), más importante a más pequeño sea el paciente, entre el binomio clásico enfermo-sanitario. El triangulo que se conforma se alimenta de forma bidireccional, generando un circuito de influencias e interrelaciones que pueden y deben ser utilizados por el educador a favor del paciente. Por ejemplo la intervención sobre los padres no solo tendrá como misión las funciones obvias de aprender-saber hacer y hacer, sino que han de tener como objetivo convertir a los padres en educadores de primer orden y tanto para el niño (reforzando habilidades, actitudes y aptitudes) y con el medio (ejerciendo de agentes educadores, formales o informales), en la escuela y entorno social donde se desenvuelva. Cómo hago mi Plan Educativo (I): disponer los elementos necesarios Abordar la educación en asma con mayúsculas implica planificar. Nos centraremos en tres elementos clave de dicha planificación. a) El equipo educador Dado que la mayor parte de los niños y adolescentes van a ser atendidos en el nivel de atención primaria, corresponde al bimonio “pediatra-enfermera” del centro de salud, el papel clave en la educación sanitaria. No obstante todos los profesionales que tengan algún tipo de actuación sobre los niños-adolescentes con asma y sus familias deben establecer intervenciones educativas aprovechando los diferentes actos clínicos (servicios de urgencia, planta de hospitalización, consultas externas, etc). Para los niños que por su gravedad son seguidos fundamentalmente en el nivel hospitalario (alergología infantil, neumología infantil), deben planificarse acciones educativas en la misma línea (objetivos, métodos, contenidos) que las previstas para la atención primaria. Todos los actos educativos deben estar coordinados, reforzarse los unos a los otros sin entrar en contradicción y ser ajustados a la necesidad del niño y la familia. La coordinación asistencial resulta esencial a este fin. La educación es, posiblemente, la parte más ardua de la intervención del asma infantil, por lo que los profesionales sanitarios deben ser los primeros motivados, deben estar familiarizados con el trabajo en equipo y contar con una formación adecuada en asma y educación sanitaria. La enfermería y otros agentes sanitarios La enfermería debe jugar un papel protagonista en la educación sanitaria mucho más allá de la simple revisión y aprendizaje de técnicas de inhalación y similares; implicándose en otros aspectos como la explicación de la enfermedad, la intervención sobre actitudes y hábitos no saludables o la estimulación a la autorresponsabilización. Con una adecuada instrucción, es posible también implicar de forma activa a la auxiliar de enfermería y allí donde exista, a la unidad de fisioterapia. En nuestra opinión la enfermería debería ser el perfil profesional donde descasará la mayor parte de la educación sanitaria. No obstante y con independencia de quien lleve más directamente el trabajo sobre las familias, los profesionales implicados deben actuar como un “equipo educador”, con una total sincronía y uniformidad de criterios de actuación. Otros agentes formales-informales Maestros, farmacéuticos, monitores-animadores socioculturales, etc pueden convertirse en agentes educativos. Quedará por definir el momento de cuándo trabajar sobre-con ellos para que lleguen a serlo. Una prioridad en todo caso es el profesor de educación fisica y tras él los empleados de las oficinas de farmacia. 148 b) Formación en educación La gran disculpa, la gran mentira. Por supuesto que nuestra formación profesional carece casi por completo de formación en educación sanitaria, pero quien quiere, puede. Hoy en día existe un buen repertorio de actividades docentes de postgrado en las que formarse de forma específica en educación en asma. El futuro educador debe buscar aquella formación que se dirija a mejorar sus conocimientos y aptitudes en educación y a poder ser deberá elegir aquella formación sobre educación que ya esté directamente centrada en el asma. Además de la educación formal, muchos elementos de educación informal (charlas, videos, conversaciones con colegas, ensayo-error…) ayudan a mejorar la intervención educativa. Tampoco esta nada mal leer sobre educación en asma y educación para crónicos en general. En definitiva: es necesario formarse, pero este es un proceso continuo que nunca finalizará y aunque necesitemos formación antes de empezar la intervención, una vez adquiridos unos conocimientos basicos debemos ponernos en marcha. c) Recursos materiales Organización de la consulta Inicialmente debe establecerse un horario individualizado para la intervención educativa, en el contexto del programa de asma. Este horario debe ser satisfactorio para el triángulo. Cada consulta (en todos los aspectos, clínica y educativa) puede durar entre 20 y 45 minutos. No se recomienda dilatarla más. Materiales en consulta La Tabla 1 muestra un ejemplo de los materiales necesarios para desarrollar el programa educativo. Material para ensayos: • Placebos de medicación y diferentes sistemas (MDI, Turbuhaler®, Accuhaler®, Jet®, Aerolizer ®, Novolizer ®…) • Cámaras espaciadoras para lactantes (Nebuchamber®, Babyhaler®, Aerochamber®…) y pediátricas (Nebuhaler®, Volumatic®, Fisonair®, Dynahaler ®, Aeroscopic®…) • Medidores de FEM homologados (Vitalograph®, Airmed®, Personal Best®, Astech®, TruZone ®…), Apoyos visuales: • Modelo bidimensional o tridimensional para explicar qué es el asma • Herbolario de plantas, gramíneas, etc. o atlas de plantas. • Vídeos educativos • Poster de inhaladores Documentación para el niño y la familia (a aportar según necesidades): • Guía informativa • Carpeta para que el niño guarde todo el material escrito • Carta de presentación del programa • Hoja de instrucciones de manejo de medicación inhalada • Hoja de manejo del medidor de FEM • Hoja de registro de los valores del medidor de FEM • Hoja de registro de incidencias en las crisis o un diario de síntomas • tarjeta de autocontrol (semáforo) o tarjeta de cifra limite • Normas de evitación de desencadenantes • Normas en asma inducido por el ejercicio Documentación para el médico: • Hojas-registro de visitas y actividades educativas • Cuestionarios (calidad de vida, conocimientos, autoeficiencia…) 149 Cómo hago mi Plan Educativo (II): estrategia educativa global Una vez, o en paralelo, a la disposición de los elementos necesarios, el “equipo educador”, debe establecer el modelo de intervención educativa que desea poner en funcionamiento para sus niños. Los tres elementos clave de esta estrategia educativa son (a) el establecimiento de objetivos educativos globales, (b) diseño de un abanico de estrategias metodológicas posibles y (c) establecimiento de una serie de actividades-tipo a utilizar en cada niño según sus necesidades a) Objetivos de la educación La educación tiene como fin último el mismo que el conjunto del programa de intervención: lograr que el niño y su familia alcancen su calidad de vida diana, es decir aquella que tendrían si el niño no tuviera asma. Para llegar a ese nivel de calidad de vida, deberían alcanzarse unas metas en salud (mejoría clínica y funcional, vida normal, etc), también comunes al programa de intervención sobre el niño con asma. Estas metas no siempre son plenamente alcanzables (por la gravedad del asma en determinados casos, por la situación inicial al entrar en el programa educativo, etc). En dichas situaciones se trataría de aproximarse lo más posible al logro de dichas metas, y por tanto a la calidad de vida diana del niño y su familia. La educación tiene un objetivo que le es propio: lograr que los padres y el niño tomen decisiones autónomas positivas sobre su asma, dentro del contexto de un programa educativo. La toma de decisiones autónomas es un proceso en el cual la familia, basándose en una información y formación cada vez más completa y acorde a sus necesidades, asume responsabilidades, decide acciones y produce cambios en su seno y en su entorno inmediato, favorables a la evolución del asma del niño. No se trata de dejar a la familia a su libre albedrío, ya que dichas decisiones se toman en el contexto de un programa, del que son parte integrante, en donde intervienen activamente profesionales sanitarios; y en el que entre todos se regula el grado de decisiones autónomas posible, necesario y más adecuado para el asma del niño. Este objetivo general se desglosa en una serie de objetivos específicos, que se describen en la Tabla 2: Árbol de Objetivos del Programa: Objetivos de la educación General Lograr que los padres y el niño tomen decisiones autónomas positivas sobre su asma, en el contexto de un programa educativo Específicos a) Comprender el diagnóstico realizado al niño b) Adquirir conocimientos sobre el asma c) Adquirir habilidades y destrezas d) Modificar actitudes, comportamientos y estilos de vida e) Lograr el autocontrol y control en familia del asma b) Estrategias metodológicas Nota.-Algunos contenidos de este epígrafe de estrategias metodológicas se refieren a elementos de personalización, que por fines didácticos se han incluido en este item. 150 No existe una forma de educar única, válida y que asegure el logro de los objetivos. Por ello el profesional sanitario debe incorporar a su arsenal el mayor número de métodos y estrategias posibles, aplicando en cada situación el más adecuado. A continuación se desarrollan varias estrategias metodológicas que pueden ser utilizadas por un educador en asma infantil. Hacer educación individual La educación sanitaria a padres y niños con asma se realiza de forma personalizada, es decir interviniendo sobre cada niño y familia individualizadamente. Resulta fundamental la presencia de ambos padres en las actividades educativas. Se ha de lograr que estos se conviertan en educadores de sus hijos, en especial en los tres primeros años, compartiendo la tarea con el profesional sanitario a partir de esa edad. Se debe trabajar desde la idea de que es posible educar a favor del asma desde cualquier edad. Apoyarse en la educación grupal La educación grupal juega un papel de ayuda y refuerzo a la educación individual, pero no puede nunca sustituirla ya que nadie aprende o modifica hábitos por delegación. Bien aplicada, puede jugar a favor del logro de objetivos educativos, creando cauces de dialogo con y entre los padres, motivando a unos con las experiencias de otros, o modificando conductas por imitación. En el caso de los niños puede aplicarse para el desarrollo de habilidades: manejo de inhaladores, ejercicios respiratorios, etc. En los adolescentes también se ha demostrado eficaz la creación de grupos de autoayuda formando como líderes a los mismos adolescentes con asma. La Tabla 3 muestra las características básicas de la educación grupal en el asma infantil. Una propuesta de combinación es: la educación personalizada en cada visita al programa educativo, con un refuerzo no más de una vez por año de actividades grupales. • Realizar actividades para niños o para padres, excepcionalmente conjunta • Numero de participantes: 6 a 15 • Agrupar a los niños por edades • Crear grupos heterogéneos en cuanto a severidad del asma y tiempo en el programa educativo (favorece la ayuda mutua) • Local adecuado y amplio (sala grande tipo sala de juntas, de fisioterapia...) • Algunos contenidos: Conocimientos sobre el asma, Repaso de habilidades, terapia respiratoria… • Algunos métodos de intervención: Charla-coloquio, Video-coloquio, Concurso de dibujos para niños, Sesión de preguntas abiertas, Taller de ejercicios respiratorios • Utilizar mecanismos de evaluación, en la misma sesión (a voz alzada, encuesta) o de forma individual en la siguiente visita al programa • En adolescentes, promover grupos de autoayuda formando líderes formativos (educadores) de entre los propios adolescentes con asma. Educar en cada visita al programa de asma La educación debe estar presente en todos los pasos de la intervención sobre el asma. Además se debe mantener un flujo de información-educación en cualquier acto en el que se intervenga sobre el niño y la familia. La visita al programa, y su contenido educativo correspondiente, debe estar planificada para cada niño. La Tabla 4 muestra un esquema de una visita-tipo. 151 1.-Invitación a entrar en la consulta de forma personalizada 2.-Preambulo ¿qué tal va todo? 3.-Explicar el contenido de la visita (lo que se va a hacer) 4.-Historia de intervalo desde anterior visita. Escuchar. 5.-Exploración al niño 6.-Estudios que proceda (espirometría, etc) 7.-Comprobación del estado de los aspectos educativos consensuados en las anteriores visitas 8.-Comprobación de técnicas de inhalación y otras 9.-Nuevos objetivos educativos si procede. Entregar información por escrito u otros materiales si procede 10.-Comentar nuestras impresiones. Escuchar las de los padres y el niño. Felicitar en los progresos 11.-Acordar itinerarios hasta la próxima visita. Establecer o aproximar una fecha 12.-Extender recetas si procede. Emitir o actualizar informe de evolución para los padres 13.-Despedida La frecuencia de visitas deberá estar en relación con las necesidades clínicas y educativas de cada niño y familia. Más frecuentes al inicio del diagnóstico, al producirse cualquier cambio evolutivo, y en el asma del lactante. Más espaciadas, según se va produciendo mejoría clínica. Aunque los niños entren en la categoría de asma bajo control (ausencia de síntomas desde hace más de 12 meses), deberá mantenerse al menos una visita por año, con el fin de reforzar estilos de vida adecuados y habilidades. Escalonar la educación Se debe establecer un itinerario de logro de objetivos educativos adecuado a las necesidades de cada caso. Existen unos aspectos mínimos en el que todas las familias deberán estar formadas e informadas. Será la gravedad de la enfermedad, la capacidad de la familia o su interés por saber más el que module la cantidad de conocimientos. No se trata de convertir a todas las familias en expertos asmatólogos, sino en proporcionarles la educación que precisen para mejorar su calidad de vida. La Tabla 5 muestra una propuesta de escalones educativos. El número de visitas que se precisa para superar cada escalón variará con cada familia. Tercer escalón: autocontrol y control en familia -Ampliar conocimientos sobre el asma -Manejo del medidor de FEM en casa (si precisa) -Semáforo o tarjeta de cifra limite -Registro de síntomas en domicilio -Control en el hogar de los síntomas -Toma de decisiones autónomas positivas para el asma alcanzable por algunas familias Segundo escalón: control compartido alcanzable para la mayor parte de las familias Primer escalón: control médico de la enfermedad imprescindible para todas las familias -Ampliar conocimientos sobre el asma -Consensuar Itinerarios terapéuticos y de modificación de estilos de vida. Compartir fines y metas -Identificación de desencadenantes específicos -Saber manejar el medidor de FEM en consulta -Rescate precoz de las crisis en casa -Comprender el diagnóstico de asma -Adquirir conocimientos básicos sobre el asma -Mostrar el asma como una enfermedad susceptible de intervención -Estimular a una vida normal, incluido el deporte y modalidad que desee -Técnicas de inhalación -Reconocimiento precoz de los síntomas comunes y síntomas de alarma -Medidas generales de evitación, incluido tabaco 152 Buscar la concordancia en vez del cumplimiento El énfasis en el cumplimiento de las normas y órdenes médicas debe ser sustituido por la búsqueda de la concordancia. Este término, surgido también en el análisis de adherencia a tratamientos, puede ser ampliado al conjunto de decisiones que la familia y el niño asmático pueden y deben tomar. La concordancia se basa en que los profesionales, aunque defienden los conocimientos basados en el estado actual de la ciencia: 1.-aceptan el derecho de las familias a tener un punto de vista sobre la salud y la enfermedad; 2.-exploran dichos puntos de vista; y 3.-intervienen educativamente sobre ellos para reconducirlos hacia conocimientos correctos. En muchos aspectos ambas partes (familia y sanitarios) estarán de acuerdo desde el principio; pero en otros habrán de consensuar itinerarios (terapéuticos, de modificación de estilos de vida, etc). Según avanza el proceso educativo, esos itinerarios irán acercándose cada vez más a propuestas científicas sólidamente fundadas. La concordancia es una estrategia metodológica que implica aceptar en ocasiones, y de forma temporal mientras avanza el proceso educativo, actitudes o tratamientos subóptimos (por ejemplo, rechazo de la familia a que el niño tome medicinas por un tiempo prolongado). Pero esto siempre es mejor que instaurar la orden médica “debe tomarlo” (cumplimiento), ya que, además de que no se lo darán, crea una relación basada en la mentira entre familia y sanitarios bloqueando cualquier posibilidad de reconducir educativamente esa actitud. Para que la concordancia sea posible es muy importante que los sanitarios investiguen los estereotipos y creencias en salud de cada familia. Los más frecuentes son la corticofobia, la idea que el asma es algo pasajero y se curará en la adolescencia, o que es algo incurable y que no merece la pena hacer esfuerzos. En otras ocasiones las dificultades se centran más en los padres (no seré capaz de hacer las cosas bien, no puedo cambiar, etc). Motivar Solo familias motivadas tomarán decisiones autónomas positivas sobre el asma del niño. Motivar es: -aportar estímulos que movilicen a la familia a actuar; -convencerlos de que jugando un papel activo la intervención será más eficaz; -persuadirlos que su actuación resultará en una mejora del asma del niño. La motivación es la principal herramienta que hace fuerte a la familia contra los contratiempos. Una familia motivada será menos susceptible a la frustración que puede generar una nueva crisis en el niño o un ingreso. Ofrecer apoyos para vencer dificultades Para lograr que las familias asuman responsabilidades o cambien estilos de vida, es necesario prestarles apoyo y ofrecerles ayudas. Decir a unos padres que están sobreprotegiendo al niño puede ser simplemente frustrante, si no se acompaña de soluciones (que vaya de campamento en verano, que algún fin de semana esté con los familiares de la costa...). Pedir que dejen de fumar puede ser más efectivo si se les plantea incorporarlos a algún grupo de autoayuda o coordinándose con el médico para ayudarles a dejar el tabaco. Para reducir los ácaros, por ejemplo, además de indicarles cuáles son las medidas más eficaces, deberá facilitarse la dirección en dónde adquirir fundas de almohadas y colchones. Por ultimo para pedirles que asuman decisiones autónomas sobre la salud de su hijo, se les ha de asegurar una red sanitaria accesible y que acepte y apoye las decisiones que la familia ha tomado. Hacerles comprender su papel en el programa La familia debe sentirse protagonista del programa educativo y asumirlo como algo propio. La 153 mayor parte de las ocasiones esto se consigue simplemente diciéndoselo. Así se logra compartir responsabilidad en todo lo que se haga en él. Intervenir sobre el medio para hacerlo favorable Ningún proceso educativo es plenamente eficaz si el medio, el entorno social, no es favorable. Por ello son tan importantes los programas de salud que afecten a zonas amplias como Servicios de salud o áreas sanitarias, con el fin de poder incidir positivamente a través de medios de comunicación, redes sociales, organizaciones ciudadanas. Por su parte el equipo de salud del programa en cada centro de atención primaria deberá intervenir en actividades dirigidas a dar a conocer el asma y el programa en los colegios, centros socioculturales, etc. c) Actividades educativas específicas A continuación se establecen unas orientaciones de cómo se pueden abordar diversos aspectos educativos, de forma concreta, en las visitas al programa. Explicar el diagnóstico de asma y pruebas complementarias necesarias Es la primera actividad educativa a realizar. La familia (y en niño-adolescente) deben comprender claramente que la enfermedad que presenta es y se llama “asma” y el porqué de la realización de determinadas pruebas. Conocimientos sobre el asma Se irán aportando de forma progresiva y desde la primera visita. Se deben lanzar pocos mensajes en cada sesión, y siempre debe confirmarse que lo explicado en la anterior ha sido asimilado. Es muy importante averiguar los conocimientos previos que tienen. El mensaje hablado debe reforzarse con información escrita aportando una guía o folleto sobre asma. Existen excelentes ejemplos de estas en nuestro país. Resultan muy útiles los apoyos visuales en las explicaciones de qué es el asma, como el modelo tridimensional de tres tubos©, que consta de tres tubos huecos (de cartón, madera...) uno de ellos pintado de blanco por dentro (bronquio sano), otro pintado de rojo (inflamado) y el tercero rojo y con la luz interior más estrecha (en crisis). Esta explicación también puede realizarse con gráficos bidimensionales. Debe tenerse en cuenta el 80% de lo que se recuerda es porque se ha visto. Es imprescindible dirigirse en las explicaciones al niño, cuando pueda comprender lo que se dice. Control de desencadenantes La prevención secundaria del asma se basa en la evitación de las situaciones, sustancias, partículas y elementos orgánicos e inorgánicos que han sido reconocidos como capaces de provocar crisis en el niño Se trata que las familias establezcan medidas de protección frente a esos estímulos. Estas medidas no siempre son fáciles de tomar, especialmente si se refieren a cambios de estilo de vida, por lo que es preciso establecer apoyos y alternativas que faciliten el cambio. Las medidas efectivas de control de desencadenantes se revisan en otro capítulo de este curso. Deporte y asma La familia siempre pregunta si el niño puede hacer deporte. La respuesta debe ser contundente: debe hacer la gimnasia en el colegio, puede practicar el deporte que desee e incluso realizar deporte de competición. En cuanto a qué deporte debe practicar, la primera norma es que el niño elija el que más le guste, si bien debe tenerse en cuenta que los más asmógenos son los de actividad sostenida (atletismo de carreras, cross, fútbol, baloncesto...) y mucho menos los secuenciales (tenis, badminton, judo...). Existen algunas excepciones a lo dicho. Un deporte que se desaconseja, si bien es excepcional en niños, es el buceo con bombonas de aire. Por otro lado, cuando un niño está en crisis no debe realizar actividad deportiva hasta su recuperación. 154 Adquisición de habilidades Medicación inhalada Las familias deben ser adiestradas para el correcto uso de la via inhalatoria. Los diferentes sistemas de inhalación se adaptarán a la edad y características particulares de cada niño. Asi, en los lactantes deben usarse cámaras espaciadoras con mascarilla. A partir de los 2-3 años pueden utilizarlas sin la mascarilla y desde los 7-8 años pueden tomar la medicación mediante sistemas de polvo, minicámaras (tipo jet, accionados con la inspiración, etc). Si el niño toma medicación antiinflamatoria de fondo por vía inhalatoria es conveniente que use el mismo sistema también para la medicación de rescate. Se desaconsejará el uso directo del aerosol presurizado (MDI) en la boca. En los niños mayores es muy importante que elijan el sistema que quieren, especialmente si van a llevar la medicación al colegio. Se debe instruir en estas técnicas, si aun no las conocían, en la primera o segunda visita, y revisarse de forma periódica. Demás deberán aprender a reconocer cuándo está a punto de acabar el envase, la forma de limpieza del mismo y las normas de higiene bucal tras su administración. Modelos educativos, como el Poster de inhaladores© (M. Praena y cols) son de gran utilidad en este apartado. Medidor de Flujo Espiratorio Máximo Puede ser utilizado con fiabilidad desde los 7-8 años, edad a partir de la cual todos los niños deben saber manejarlo en la consulta. Para el domicilio solo lo precisan niños con asma moderada, grave, inestable o con variabilidad positiva. No obstante cualquier familia que lo quiera puede tenerlo en casa, especialmente aquellas que deseen un autocontrol más fiable. El uso del medidor no es un aprendizaje para las primeras visitas, salvo casos especiales. Siempre conviene usar el mismo en cada niño y si este tiene el suyo propio debe acudir con él a la visita. Han de usarse medidores homologado y que disponga de boquilla adecuada para niños. Cada niño que precise el control en casa, deberá realizar una tabla quincenal con la que hallar un valor medio a partir del cual establecer su cifra basal (mejor cifra personal). La Tabla 6 muestra el esquema básico de enseñanza y revisión de técnicas. Primer aprendizaje 1.-El sanitario explica y realiza la técnica 2.-Los padres y el niño repiten lo mostrado 3.-Se felicita y elogia y, si es preciso, se corrigen mediante demostración errores detectados 4.-Los padres y el niño hacen de nuevo la técnica Se repiten los pasos 3 y 4 hasta comprobar una técnica correcta. Revisiones posteriores 1.-Tener sobre la mesa diferentes tipos de dispositivos y medicaciones 2.-Pedir al niño que coja la medicación que usa (si es muy pequeño, su madre) 3.-Sin demostración previa del sanitario se le pide que lo haga como en casa 4.-Se felicita y elogia y, si es preciso, se corrigen mediante demostración errores detectados 5.-Se repite hasta comprobación de una técnica correcta. Entregar siempre información escrita de las técnicas Acordar el tratamiento farmacológico La familia y el niño deben diferenciar entre los dos grupos de medicamentos para el asma (antiinflamatorios y broncodilatadores). Para esta explicación pueden retomarse los modelos bi y tridimensionales, situando al lado del tubo rojo el medicamento antiinflamatorio y al lado del tubo 155 obstruido el broncodilatador. Deben comprender que uno no sustituye al otro. Se debe insistir en que conozcan los medicamentos por su nombre propio, no solo los colores de los envases. Medicación antiinflamatoria Segun la gravedad del asma del niño se debe plantear un itinerario terapéutico de fondo a consensuar con la familia, desde la primera-segunda visita, y ello incluye proponer el no necesitarlo. Se les deben comentar posibles modificaciones que se realizarían según la evolución (iniciar, aumentar, disminuir, suspender, cambiar la medicina, períodos de descanso, etc.). Hoy en día se dispone de medicación antiinflamatoria oral (montelukast) e inhalada (corticoides y cromonas). En caso de ser un corticoide inhalado el que precisa, se explorarán creencias en salud y se les expondrá que la relación beneficio-riesgo es favorable para el niño. Aunque la familia y el niño acuerden iniciar el tratamiento, en este apartado es donde mayor número de discordancias (incumplimientos) se producen, por miedos no desvelados, o por relajación en cuanto el niño mejora. Los profesionales tienen la responsabilidad de supervisar el acuerdo alcanzado, mediante estrategias que evalúen si se toma o no el medicamento y aportando trucos para evitar olvidos (dejar la medicación en un lugar siempre visible, dentro de la zapatilla, en el tazón del desayuno, en la mesilla de noche, etc). Un apoyo útil es extender un informe de evolución, en el que además de los datos habituales del niño y su asma, conste la medicación, con una copia para ellos y otra para la historia. El informe rubrica el pacto, además de su función de comunicación con otros profesionales del sistema sanitario. Medicación broncodilatadora Padres y niño deben familiarizarse con un único tipo de beta2 de acción corta, desde las primeras visitas. Se debe estimular al uso precoz y a demanda, en caso de síntomas, sin esperas innecesarias. Deben proporcionarse siempre instrucciones de uso por escrito Autocontrol – control en familia Supone la cota más alta de autonomía en el conjunto de toma de decisiones a realizar por parte de los padres. La mayor parte de las familias logran esto entre 4-6 meses tras entrar en el programa, algunos antes, otros nunca. El autocontrol-control en familia supone la toma de una decisión, pactada con los profesionales, que implica realizar un diagnóstico (“el niño inicia una crisis”), iniciar un tratamiento (“dar el broncodilatador”) y evaluar (comprobar los resultados y actuar en consecuencia, incluido el uso adecuado de los servicios sanitarios, acudir a urgencias o no, etc). Por ello, nunca debe ser una situación forzada, sino el acontecimiento natural que sigue al resto de logros educativos. La familia debe aprender a reconocer tanto los síntomas comunes del asma del niño (sibilancias o pitos, tos, dolor u opresión torácica, etc), como los síntomas de alarma que pueden hacer peligrar la vida del niño (disnea severa expresada por gran trabajo respiratorio y/o dificultad para caminar y/o hablar, cianosis o perdida de conocimiento). El medidor de FEM es una herramienta útil en el autocontrol, que combinada con los síntomas ayuda a una mejor valoración. En el autocontrol se debe suministrar siempre información escrita y si se usa el medidor de FEM pueden utilizarse sistemas como el de zonas (semáforo) o la tarjeta de cifra límite. Cuando una familia realiza un rescate de crisis en el domicilio puede ser útil contar con un registro del tipo hoja de crisis o diario de síntomas (solo necesarios en los asmáticos moderado-graves). Se les instruirá para que acudan al día siguiente a la consulta, para revisar el episodio, felicitando siempre su actitud positiva, lo que reforzará futuros rescates. La Figura 1 muestra los elementos a tener en cuenta a la hora de elaborar un Plan Escrito para el Manejo de la Crisis: 156 Elegir el elemento-guía para el Pl an Escrito SINTOMAS SINTOMAS + FEM Seleccionar l o síntomas clave Seleccionar Sínt omas Clave Elaborar Plan Escrito en Base a graduación de Sínto mas Tabla qui ncenal de FEM para Mejor valor Personal Elaborar Plan Escrito en base a combinación de Síntomas+ FEM Al l legar a un punto critico de sínt omas inici o de tra tamiento Se escalona la act itud según la gravedad de los sintomas Punt o cr itico de síntomas + un ú nico punto de caída de FEM Escalonando síntomas y caidas de FEM Pl an de síntomas UNICO Pl an de sí ntomas EN CASCADA TARJETA DE CIFRA LIMITE SEMAFORO Evaluación de las actividades educativas La evaluacion de los resultados es una actividad más a contemplar en el contexto del programa educativo. La educación es una parte más del programa de intervención. Los resultados de este (objetivos en salud, mejora de síntomas, función pulmonar...) reflejan también el papel jugado por el proceso educativo. De forma particular, en la educación interesa evaluar los resultados del proceso educativo y la calidad de vida. Se trata de evaluar el numero y calidad de decisiones-acciones autónomas positivas sobre el asma, tomadas en el seno de la familia. La Tabla 7 muestra una lista de comprobación de estas. Ejemplo de listado de comprobación de decisiones-acciones autónomas ( ) comprensión del diagnóstico ( ) aceptación del diagnóstico ( ) se han incorporado al programa ( ) acuden a las visitas programadas ( ) hace medidas de evitación de ......................... ( ) dejaron de fumar ( ) redujeron hábito tabáquico ( ) usa beta2 antes del ejercicio ( ) toma el tratamiento de fondo: siempre - con regularidad – mal – nunca ( ) recoge las recetas previstas ( ) distingue, de entre un grupo, cuales son los medicamentos acordados ( ) la técnica de uso de la medicación inhalada es correcta ( ) usa medidor de FEM en el hogar – ( ) no lo precisa ( ) autocontrol en el hogar 157 Cómo hago mi Plan Educativo ( y III): educación personalizada Partiendo de una estrategia educativa global, se ha de establecer para cada familia, y de acorde a sus necesidades, un Plan educativo personal. Cada niño-adolescente necesita su propio plan personal. Por tanto si tenemos 100 asmaticos, tendremos que definir 100 planes personalizados. La educación personalizada en el asma se basa en la comunicación motivadora y persuasiva, cuyas características fundamentales se muestra en la Tabla 8 Característica Comentario Un ejemplo de lo que Un ejemplo de lo que NO se debe hacer SÍ se debe hacer Individualizada La educación depende de las características de la enfermedad de cada niño entregar una guía trabajar sobre concepsobre todo lo que tos de asma con relasiempre quiso saber ción al asma del niño sobre el asma Adaptada La capacidad intelec- explicar a un niño de 5 mostrar a un niño de tual de la familia, y la años el concepto de la 10 años alérgico a graedad del niño determi- inflamación en el asma míneas, un herbario nan la información a con ballico y heno aportar para que los reconozca Coherente Mensajes adecuados al Decir que los antiinfla- indicar fundas antiácaestado actual de la matorios curarán el ros en almohadas y colciencia asma chón en niño con asma por ácaros indicar Realista Emitir mensajes ade- establecer que su plantear pronósticos cuados a la realidad de asma curará en la ado- con reservas y en base a cada niño lescencia la severidad y respuesta a las medidas educativas y terapéuticas Clara Se suministraran men- utilizar de forma siste- usar apoyos visuales, sajes en lenguaje ase- mática lenguaje cientí- combinar ambos lenquible a la familia fico guajes (“el bronquio se pone rojo, es decir se inflama”) Gradual -progresiva La información debe ser escalonada y graduada según las necesidades del niño Flexible Los plazos previstos Si hemos decidido que Saber cuando no siempre se cumplen a las 4 sesiones deben tener un Plan escrito, pues en la 4ª se hace Enseñar todo en una o Establecer un plan indidos sesiones. La impa- vidual de abordaje de ciencia es el principal contenidos educativos enemigo del educador Como aspecto final, la Tabla 9 muestra un resumen de los elementos que debemos individualizar y el grado de personalización necesario. Cada uno de estos elementos y su personalización han sido tratados anteriormente en este articulo. 158 La Tabla se lee de la siguiente manera: “Cuando voy a incluir a (nombre del niños-adolescente) en el programa de educación en asma debo personalizar…” Grado de personalizacion Total La mayor parte de las veces Algunas veces Ninguno … el objetivo general del programa x … los objetivos especificos para el niño x … el tiempo dedicado en la consulta x … el ritmo-plan de visitas x … el escalonamiento de la educacion x … la búsqueda de la concordancia x … la motivación a la familia y niños x … los apoyos para vencer dificultades x … los contenidos educativos (explicación de asma, tipos de medicinas, etc) x … las recomendaciones sobre deporte y juegos x … el control de desencadenantes x … el tipo de inhalador que debe utilizar x … la necesidad o no de medidor de FEM x … el material escrito que le entrego x … el tipo de Plan Escrito que debe tener x … la necesidad de que participe en actividad grupal x Bibliografía * National Heart, Lung and Blood Institute, National Institutes Of Health. Global Initiative for Asthma. Global Strategy for Asthma Management and Prevention. NHLBI /WHO Workshop report. Bethesda, MD, U.S. NHLBI, 2005. * Guidelines for the diagnosis and the management of asthma. Expert Panel report II. Bethesda Md: National Asthma Education and Prevention Program. 2002. * National Asthma Education and Prevention Program. Expert Panel Report: Gudelines for the Diagnosis and Management of Asthma. Update on Selected Topics-2002. J Allergy Clin Immunol 2002; 110: s141-s219 * Bone R. The bottom line in Asthma Management is Patient Education. Am J Med 1993; 94: 561-563. * Crockett A. Managing Asthma in Primary Care. Oxford: Blackwell Scientific, 1993. * Naberan K y Grupo de Trabajo de Asma de la semFYC. Manejo del asma en atención primaria. Aten Primaria 1998; 21: 557-584) * Lopez A, Pérez Santos J. Educación del paciente con asma. Arch Bronconeumol 1993; 29: 309-11 * Warner JO, Naspitz CK ed. Third International Pediatric Consensus Statement on the management of childhood asthma. Pediatric Pulmonol 1998; 25:1-17. 159 * Diaz CA. Educación sanitaria a padres y niños con asma. FMC, Formación Médica Continuada en Atención Primaria 1999; 6: 611-23 * Carvajal I, García A, García M, Diaz C, Domínguez B. Plan Regional de Atención al Niño y Adolescente con Asma del Principado de Asturias. Servicio de Publicaciones del Gobierno del Principado de Asturias, 2002. * Salleras L. Educación sanitaria. Principios, métodos, aplicaciones. Madrid; Ed Díaz Santos, 1990. * Franchi M. Improving communication between health care providers and patients. Perspectives from the patient´s viewpoint. From EFA. The patient: your partner, nº2 cooperation on common objectives, Sweden, 1997. * Smita S, Peat J, Mazurski E, Wang H, Sindhusake D, Bruce C et al. Effect of peer led programme for asthma education in adolescents: cluster randomised controlled trial. Br Med J 2001; 322: 1-5 * Bernard-Bonnin Ac, Stachenko S, Bonin D, Charette C, Rousseau E. Self-management teaching programs and morbidity of paediatric asthma: a meta-amalysis. J Allergy Clin Immunol 1995; 95: 34-41. * Marinker M. The current status of compliance. Eur Respir Rev 1998; 8:56, 235-238. * Royal Pharmaceutical Society of Great Britain. From compliance to concordance: towards shared goals in medicine taking. London. Royal Pharmaceutical Society of Great Britain, 1997. * Dominguez B. Huy, igual tienes asma como yo. Oviedo. Servicio de Publicaciones del Gobierno del Principado de Asturias 2002. * Drobnic F. ¿Jugar, hacer deporte? Guía para niños asmáticos y sus padres. Madrid. Glaxo, 1996 * Lopez A, Peres Santos J, Del Campo C, Del Castillo F, Manjon N. Vida normal con asma. Gijón. Staff ed, 1992. * Grupo de Trabajo en Asma Infantil. Sección de Neumología Pediátrica de la AEP. Protocolo de tratamiento del asma infantil. An Esp Pediatr 1995; 43: 439-446. * Villa J. Nuevos aspectos en el tratamiento del asma infantil. An Esp Pediatr 1994; 40: 79-85. * Mellins R, Evans D, Zimmerman B, Clark N. Patient compliance. Are wasting our time and don´t know it? Am Rev Respir Dis 1992; 146: 1376-1377. * Rand C, Wise R, Nides M, Simmoms M, Bleecker E, Kusek J. Metered-Dose inhaler adherence in a clinical trial. Am Rev Respir Dis 1992; 146: 1559-1564. * Dominguez B, Lora A, Torregrosa P, Bamonde L, Garnelo L, Blanco J, Praena N. Autocontrol del asma en el domicilio. En Cano A, Diaz CA, Monton JL editores. Asma en el niño y adolescente. Aspectos fundamentales para el pediatra de atención primaria. Madrid. ExLibris Ediciones, 2001. P 197-206 * Richards J, Hemstreet M. Measures of life quality, role performance and functional status in asthma research. Am J Respir Crit Care Med 1994; 149: S31-S39. * Headrick L, Crain E, Evans D, Jackson M, Layman B et al. National asthma education and prevention program group report on the quality of asthma care. Am J Respir Crit care Med, 1996; 154: s96-s118. * Juniper E. Guyatt G, Feeny D, Ferrie P, Griffith L, Townsend M. Measuring quality of life in the parentes of children with asthma. Qual Life Res 1996; 5: 27-34. * Juniper E. Guyatt G, Feeny D, Ferrie P, Griffith L, Townsend M. Measuring quality of life in children with asthma. Qual Life Res 1996; 5: 35-46. * Gibson PG, Powell H, Coughlan J, Wilson AJ, Abramson M, Haywood P, Bauman A, Hensley MJ, Walters EH Self-management education and regular practitioner review for adults with asthma (Cochrane Review). In: The Cochrane Library, Issue 4, 2003. Chichester, UK: John Wiley & Sons, Ltd. * Wolf FM, Guevara JP, Grum CM, Clark NM, Cates CJ Educational interventions for asthma in children (Cochrane Review). In: The Cochrane Library, Issue 1, 2004. Chichester, UK: John Wiley & Sons, Ltd. * Gibson PG, Powell H. Written action plans for asthma: an evidence-based review of the key components. Thorax 2004; 59: 94–99 * Gibson PG, Powell H, Coughlan J, Wilson AJ, Hensley MJ, Abramson M, Bauman A, Walters EH Limited 160 (information only) patient education programs for adults with asthma (Cochrane Review). In: The Cochrane Library, Issue 4, 2003. Chichester, UK: John Wiley & Sons, Ltd. * Haby MM, Waters E, Robertson CF, Gibson PG, Ducharme FM Interventions for educating children who have attended the emergency room for asthma (Cochrane Review). In: The Cochrane Library, Issue 4, 2003. Chichester, UK: John Wiley & Sons, Ltd. * Fay JK, Jones A, Ram FSF. Clínicas para el asma con base en la atención primaria. En: The Cochrane Library Plus en español, Issue 4. Chichester. UK: John Wiley & Sons, Ltd.; 2003. 161 162 TALLERES PRÁCTICOS 163 164 Dispositivos para el suministro de la terapia inhalada Santiago Rueda Esteban Unidad de Neumología Infantil. Hospital Clínico San Carlos de Madrid Mª Angeles Neira Unidad de Neumología Infantil. Hospital Universitario Niño Jesús de Madrid 165 166 La vía inhalatoria es la preferible y la más utilizada para la administración de fármacos en neumología, especialmente en el área de los broncodilatadores (beta-2 agonistas: salbutalmol, terbutalina, salmeterol y formoterol) y de los antiinflamatorios (corticoides y cromonas). Los aspectos que le reportan notables beneficios frente a otras medidas terapéuticas son: - Permite una mejor distribución del fármaco dentro de las vías aéreas. - El fármaco actúa directamente sobre el lugar deseado. - La actuación del medicamento es más rápida. - Al conseguir una distribución y penetración del medicamento más eficaz, las dosis que se deben utilizar del mismo son inferiores. - Presenta menores efectos secundarios que los reportados por otras formas de medicación y, en particular, la vía parenteral. - Comodidad, en general, en el transporte y utilización de los aerosoles. Un sistema de inhalación que se aproxime al ideal para la administración de terapia inhalada debe contemplar las siguientes características: - Fácil de usar, pequeño y que ayude al paciente a entender que lo utiliza correctamente cada vez que lo emplea. - Capaz de suministrar dosis múltiples, con dosis exactas y reproducibles, que no permita acumulación de gérmenes, y no deje restos de medicación. El sistema de inhalación deberá permitir el cálculo de las dosis que restan en el cartucho. - Que exija mínima coordinación entre la inspiración y la liberación del fármaco, con escaso esfuerzo y por tanto eficaz para pequeños flujos aéreos - Que consiga un depósito óptimo en el pulmón con bajo depósito orofaríngeo y gastroduodenal para evitar efectos secundarios locales y/o sistémicos. - Que tenga partículas de tamaño adecuado, con más del 50% de ellas con tamaño entre 1 y 5 micras. - Que sea ecológico, libre de Clorofluorocarbonados para no lesionar la capa de ozono - Que no tenga un coste económico elevado Aspectos a considerar en la prescripción de un inhalador Obtener una buena razón terapeútica o ratio terapeútica1: La ratio terapeútica es el cociente que se obtiene al relacionar el efecto clínico y el efecto sistémico. El efecto clínico se debe al depósito del medicamento en las vías aéreas intrapulmonares. El efecto sistémico depende del medicamento depositado en la vía aérea y el que se ha pasado a la vía digestiva desde donde se absorbe. Por ello nos interesa conseguir un gran depósito en las vías respiratorias y poco depósito en la región orofaríngea. Conseguir un buen depósito del fármaco en las vías intrapulmonares: Los factores que influyen en el depósito de los fármacos son: - Tamaño, forma y densidad de las partículas2. Los aerosoles forman partículas de distintos tamaños, clasificándose en función del diámetro de masa media aerodinámico (DMMA). Las partículas con un DMMA superior a 5 micras se depositarán en la orofaringe y vías aéreas superiores y las de 1-5 micras en la región alveolar y pequeñas vías. Las partículas menores de 1 micra de diámetro se expulsan con la espiración. El tamaño de las partículas influye también en la manera de depositarse las partículas: impactación por inercia (propio de las partículas mayores de 5 micras; se produce en las vías aéreas superiores y está favorecida por flujos elevados, mayo- 167 res de 100 l/min), sedimentación por gravedad (propio de las partículas de 2-5 micras; se produce en los bronquios distales y de pequeño tamaño y se potencia con flujos inspiratorios bajos, menores de 30 l/min), difusión browniana (característica de partículas menores de 1 micra, exhaladas con la espiración y sin implicación terapeútica). - Calibre y anatomía de la vía aérea. Según el tamaño de la garganta y la vía aérea del paciente el paso de la medicación va a ser diferente. Hay diferencias incluso entre un preescolar y un niño mayor3. En los lactantes la respiración a través de la nariz se comporta como un filtro de partículas grandes. En los pacientes con asma grave el calibre basal de la vía aérea altera profundamente el perfil de absorción temprana. - Factores funcionales: • Velocidad de emisión de las partículas: a mayor velocidad, mayor impacto en las vías aéreas superiores. • Patrón ventilatorio, volumen de aire inhalado: cuanto más profunda y homogénea sea la inspiración mayor será la penetración de las partículas. En el niño pequeño el llanto o hablar mientras inhala disminuye el rendimiento. • Flujo inspiratorio: el flujo ideal es entre 30-60 l/min. Un flujo inspiratorio lento (20-40 l/min) mejora el depósito pulmonar cuando se inhala con un MDI porque el flujo laminar que se genera, facilita la entrada del medicamento a las vías más distales. • Apnea postinspiración: debe ser de unos 10 segundos. Es necesaria para una correcta sedimentación de las partículas en las vías aéreas. • Técnica de inhalación: La biodisponibilidad de medicamento en los pulmones es mayor realizando la técnica inhalatoria en las condiciones siguientes4: - Exhalando suavemente antes de la inhalación hasta el volumen residual, mejor que hasta la capacidad residual funcional. - Inhalación lenta (10 l/min) en comparación con inhalación rápida (50 l/min). - Contener la respiración 10 segundos tras la inhalación. Además de estos factores es fundamental tener en cuenta que no existe el inhalador y/o cámara ideal por lo que debe recomendarse el dispositivo de inhalación que mejor se adapte a las necesidades individuales del paciente. En este sentido, debemos contar con las preferencias del paciente ya que si un paciente no está cómodo o rechaza un dispositivo nuevo que le ofrecemos seguramente no tomará la medicación. Sistemas de inhalación Se entiende por aerosol una suspensión de pequeñas partículas líquidas o sólidas en un gas. Los inhaladores son los dispositivos utilizados para generar aerosoles de partículas sólidas y los nebulizadores de partículas líquidas. Disponemos de 4 cuatro sistemas diferentes de inhalación (Tabla-1): 1- Inhaladores - Inhaladores presurizados de dosis medida (pMDI) y autohaler (pMDI activado por la inhalación) - Inhaladores presurizados de dosis medida (pMDI) con cámara espaciadora con o sin mascarilla - Inhaladores de polvo seco o “dry powder inhalers” (DPI) 2- Nebulizadores 168 Tabla-1. Dispositivos para el suministro de terapia inhalada Inhalador presurizado de dosis medida (pMDI) - Inhalador en cartucho presurizado sólo - Inhalador en cartucho presurizado con cámara espaciadora • Con mascarilla • Sin mascarilla - Sistema Jet (Ribujet®) - Inhalador en cartucho presurizado activado por la inspiración: • Sistema autohaler® • Easy Breathe® Inhaladores de polvo seco (DPI) - Sistemas unidosis: aerolizer®, Inhalador frenal®, spinhaler®, handhaler® - Sistemas multidosis: turbuhaler®, accuhaler®, easyhaler®, novolizer® Nebulizadores - Tipo Jet o con chorro de aire - Ultrasónicos 1- INHALADORES Inhaladores presurizados de dosis medida (pMDI) Son inhaladores con dosificación presurizada de un principio activo envasado, que libera una dosis fija de medicamento en cada activación o puff. Están constituidos por tres elementos5: 1- Un cartucho o dispositivo cilíndrico metálico, con capacidad variable según el fabricante, en torno a 10 ml, que contiene el medicamento activo en solución o suspensión en un gas propelente y a una presión de entre 3 y 4 atmósferas. El gas propelente más empleado era el freón (clorofluorocarbonado CFC). Debido a la liberación de radicales de cloro y la destrucción de la capa de ozono que provocan, el acuerdo internacional del protocolo de Montreal estableció la desaparición, antes del año 2005, de los propelentes que deplecionan el ozono atmosférico. Esto ha obligado a la introducción de nuevos propelentes como son los hidrofluoroalcanos. Estos últimos están libres de cloro, su temperatura de salida del MDI es mayor, la velocidad es inferior y en cuanto al sabor y sensación tras su administración su percepción es diferente. 2- La válvula dosificadora, pieza clave de este sistema inhalatorio, que permite liberar en cada pulsación una dosis controlada y reproducible del fármaco micronizado. 3- Envase externo de plástico en el que se encaja el cartucho. La presión ejercida sobre el cartucho acciona la válvula que permite la salida del aerosol a través de un orificio. Figura-1. Diagrama del cartucho presurizado: 1) cartucho presurizado; 2) recámara; 3) cámara de dosificación; 4) orificio de la recámara; 5) asiento de la válvula; 6) tubo bucal. 169 Inmediatamente después de la liberación de la dosis, el diámetro de las partículas es de 30-40 micras y la velocidad de 100 km/h, lo que implica un impacto orofaríngeo importante cuando se aplica directamente en la boca y que tan sólo el 10-20% alcance el territorio pulmonar. La velocidad disminuye debido a la resistencia del aire y por la evaporación de las gotitas del gas propelente. La velocidad de salida disminuye hasta unos 7 m/s después de las primeras milésimas de segundo de iniciado el disparo, por lo que si el cartucho se separa unos 4-5 cm de la boca, se entorpece el depósito faríngeo y se favorece la penetración bronquial. El diámetro de las partículas oscila entre 2,3 y 4,3 micras cuando llegan a las vías aéreas inferiores. Los pMDI son inhaladores cómodos pero difíciles de utilizar correctamente, debido principalmente a la alta velocidad que tienen las partículas del aerosol cuando salen de la boquilla. Este aspecto plantea 4 problemas: - Una incorrecta coordinación de la activación y la inhalación - El stop de la inhalación cuando el frío de las partículas de aerosol alcanza el velo del paladar. - La activación del aerosol dentro de la boca seguida por una inhalación a través de la nariz. - Una inhalación rápida. Más del 50% de los niños cometen alguno de los errores descritos al utilizar terapia inhalada con MDI. Esto conlleva un reducido efecto clínico de las medicaciones prescritas cuando se compara con las cámaras espaciadoras o los inhaladores de polvo seco. Por tanto, todas las prescripciones de un pMDI en el niño deben ser acompañadas por reiteradas y cuidadosas instrucciones del uso correcto del inhalador, seguido por una demostración de los niños de la técnica inhalatoria. Los pMDI no son la mejor elección para niños si se disponen de otros dispositivos alternativos. En niños menores de 6 años no cabe esperar que aprendan un uso eficiente del pMDI convencional. El uso de un MDI activado por la respiración (Autohaler) puede reducir el tiempo de aprendizaje, abolir las dificultades de coordinación y, por tanto, mejorar las dosis en las vías intrapulmonares en pacientes con este problema. A pesar de eso, el efecto frío y el problema de la inhalación nasal no es solucionado. Los aerosoles presurizados contienen múltiples dosis de fármaco y no precisan ser cargados con cada nueva inhalación. El frasco debe ser agitado con ante de aplicarlo para asegurar el adecuado llenado de la cámara medidora con una mezcla homogénea del contenido. Debe guardarse a temperatura ambiente: si el aerosol está frío debido a su almacenamiento en un frigorífico, el efecto disminuye porque la presión de vapor de los propelentes llega a ser igualmente baja para producir una dosis adecuada y partículas del fármaco suficientemente pequeñas. Inhaladores presurizados de dosis medida (pMDI) con cámaras espaciadoras Las cámaras espaciadoras simplifican la técnica de inhalación y mejoran la eficiencia de los MDI. Permite al paciente, sin necesidad de maniobra de sincronización alguna entre la salida del fármaco y la inhalación, inspirar la medicación tranquilamente en varias respiraciones. Esto posibilita tomar el medicamento a un flujo bajo que facilita su depósito en las vías respiratorias. Además, evita el efecto del propelente frío en la garganta, que interrumpe la inspiración. La cantidad de fármaco disponible para la inhalación en la cámara depende de diversos factores: - Desaparición pasiva del aerosol: se reduce la velocidad de salida debido a que el gas propelente se evapora, las partículas son de menor tamaño, y se mueven más lentamente al ser inhaladas. Así disminuye el depósito orofaríngeo y los efectos secundarios locales, y aumenta la sedimentación pulmonar. - Edad: a menor edad, menor rendimiento de la técnica (falta de colaboración y anatomía de la vía aérea). El lactante y niño pequeño inhalan a volumen corriente y el niño puede colaborar con una técnica inhalatoria más eficiente. 170 - Material de la cámara6: la vida media de las partículas depende del volumen de la cámara y especialmente del material de la cámara, de si las paredes están impregnadas previamente con el aerosol y de su limpieza. Las cámaras de plástico ejercen un efecto electrostático sobre el aerosol que atrae las partículas del medicamento, disminuyendo la vida media de las partículas. Con el uso y el lavado con agua jabonosa disminuye dicho efecto. Se deben secar sin frotar. Las cámaras metálicas (cámara Nebuchamber®) no tienen carga electrostática y prolongan la vida media de las partículas. - Volumen de la cámara: a mayor volumen, mayor dificultad para niños pequeños. Si va a inhalar a volumen corriente el número de respiraciones a realizar son el volumen de la cámara en cc dividido por el volumen corriente (10 x kg de peso). La impactación de las partículas en las paredes de la cámara es menor en aquellas de mayor volumen. - Longitud de la cámara: la distancia entre la boca del paciente y el inhalador influye en el tamaño de las partículas que se generan. La distancia ideal que genera una distribución óptima de partículas (DMMA entre 1-5 micras) es entre 18-28 cm. - Dispositivo valvular y espacio muerto: la cámara ha de disponer de una válvula unidireccional sensible que se abra con flujos inspiratorios bajos. Siempre es preferible que disponga de válvula inspiratoria y espiratoria. La válvula inspiratoria permite asegurarnos de que está tomando la medicación porque podemos ver su movimiento y la válvula espiratoria permite que exhale el aire sin volver a reintroducirlo en la cámara, evitando el desplazamiento del medicamento. Cuanto mayor sea el espacio muerto entra la cara del paciente y la cámara, menor será la cantidad de fármaco disponible para inhalar7. - Mascarilla facial en niños pequeños y lactantes2: la mascarilla facial facilita la inhalación en niños que respiran la medicación a través de boca-nariz (lactantes y niños pequeños), pero aportan espacio muerto, por lo que en cuanto el niño sea capaz de inhalar a través de boquilla se eliminará. - El retraso del inicio de la respiración tras la pulsación disminuye la cantidad de fármaco disponible ya que se deposita en las paredes de la cámara. - Número de disparos: sólo se debe efectuarse una pulsación para cada inhalación y realizar las respiraciones tras cada disparo, espaciando éstos de 30 segundos a un minuto. Varias pulsaciones seguidas en la misma dosis de inhalación no incrementan el depósito pulmonar del fármaco, pudiendo perderse hasta un 30% de la dosis administrada. - Tiempo de apnea: la apnea postinspiratoria mejora el depósito intrapulmonar. Debe ser de unos 10 segundos de duración. La cámara espaciadora recibe la dosis de aerosol generada por el disparo del cartucho, y las moléculas, enlentecidas en su velocidad de salida, son más fácilmente incorporadas al flujo inspiratorio del paciente. De esta forma se consigue favorecer la evaporación del propelente, disminuir la masa media aerodinámica de las partículas generadas, reducir la impactación orofaríngea y aumentar el depósito bronquial del fármaco. Además, las partículas de mayor tamaño sedimentan por gravedad en el suelo de la cámara, evitando su depósito bucal y su absorción por la mucosa digestiva. Las cámaras espaciadoras constan de un espacio cerrado, de forma y tamaño variables y de una válvula unidireccional, que permite el paso de aire a través de ella hacia la vía aérea del niño. La válvula se cierra al exhalar el aire, con lo que se impide que el niño espire en ella. Tienen diferentes características que se deben conocer (Tabla-2): - Tamaño grande: se pueden emplear en niños a partir de 5-6 años que son capaces de colaborar de forma adecuada e inhalar a partir de una boquilla, aunque algunas de ellas llevan acopladas una mascarilla facial que facilita la administración en niños más pequeños. Son de un tamaño de 700 a 800 ml: Volumatic®, Nebuhaler®, Fisonair®, Inalventus®, Ildor®, Aeroscopic® (única 171 que trae incorporada una mascarilla facial). Todas estas cámaras tienen una válvula unidireccional que precisa por parte del niño un determinado esfuerzo y volumen inspiratorio para abrirla. - Tamaño pediátrico: se pueden emplear en niños menores de 4 años. Todas incorporan una mascarilla facial: Babyhaler®, Nebuchamber®, Aerochamber®, Optichamber® (las dos últimas son universales pudiendo ser utilizadas con cualquier producto) El sistema Jet incorpora una pequeña cámara (espaciador) de plástico con boquilla, sin válvula, y un MDI capaz de emitir un flujo de micropartículas en torbellino para ser inhaladas. Tabla 2. Cámaras espaciadoras existentes en el mercado Camara Volumen (ml) Válvula Mascarilla Compatibilidad Aerochamber 150 Universal Babyhaler 350 Sí Sí Unidireccional de baja resistencia Sí Sí Dos unidireccionales de baja resistencia Nebuchamber 250 Propia (productos Astra) Optichamber 350 Sí Sí Unidireccional de baja resistencia Sí Sí Válvula sonora Aeroscopic 700 Sí Unidireccional Sí Universal Nebuhaler 750 Sí Unidireccional No Propia (productos Astra) Fisonair 750 Sí, de goma Unidireccional No Universal Inhalventus 750 Sí Unidireccional No Propia (Aldo Unión) Ildor 750 Sí Unidireccional No Universal Volumatic 750 Sí Unidireccional No Propia ( productos Glaxo) Propia ( productos Glaxo) Universal Inhaladores de polvo seco o “dry powder inhalers” (DPI) Dependiendo del número de dosis del fármaco que proporcionan, pueden dividirse en dos grupos: inhaladores de polvo monodosis y multidosis. - Inhaladores de polvo monodosis Se trata de cápsulas con una sola dosis del fármaco. Estas cápsulas son introducidas en el dispositivo y luego perforadas por agujas o seccionadas al dar media vuelta al dispositivo, antes de iniciar la inhalación. Tienen la ventaja que el paciente ve si el medicamento desaparece de la cápsula con la inhalación asegurando que lo ha recibido. Los más conocidos son: Spinhaler®, Rotahaler®, Inhalador Frenal®, Atrovent inhaletas®, Aerolizer®. Los fármacos disponibles para este sistema de inhalación son: budesonida, formoterol, cromoglicato disódico y bromuro de ipratropio. 172 - Inhaladores de polvo multidosis: accuhaler®, turbuhaler®, novolizer® Precisan ser cargados para cada dosis que están todas contenidas dentro del dispositivo. El flujo inspiratorio ideal es de 30-60 L/min y el depósito pulmonar llega a alcanzar un 25-35% de la dosis administrada. 1- Turbuhaler® Contiene 200 dosis de medicación. No contiene aditivos ni propelentes por lo que la percepción por parte del paciente es escasa. Está formado por fármaco (terbutalina, budesonida y/o formoterol) micronizado, y un depósito de partículas desecantes para evitar la humedad. Cuando es inhalado, la medicación se fragmenta en un aerosol de partículas pequeñas a gran velocidad, gracias a las turbulencias creadas al pasar el aire por unos conductos en forma helicoidal, con el que se dota al dispositivo y por el cual recibe el nombre. La cantidad de partículas menores de 5 micras que genera es aceptable pero es edad-dependiente y, por lo tanto, a flujos inspiratorios bajos será la menor cantidad de partículas dentro del rango que pasa a vías intrapulmonares. Por este motivo la inspiración ha de hacerse brusca y enérgicamente para conseguir flujos inspiratorios algo mayores que los requeridos por otros sistemas y obtener un mejor rendimiento. Está equipado con un indicador de dosis de forma que un indicador rojo en una ventana señala si el envase está próximo a vaciarse. En los diseños más recientes se ha incorporado un contador con cifras, que indica las dosis restantes. 2- Accuhaler® Contiene 60 dosis selladas y protegidas. El fármaco (fluticasona y/o salmeterol) viene dispuesto en una tira de aluminio tipo blister (protección frente a la humedad), colocada dentro del dispositivo. Cada vez que se acciona el gatillo del dispositivo, un óvulo es desplazado hacia la zona de inhalación y agujereado, cargándose automáticamente la dosis. El aparato tiene un contador, que muestra el número de dosis que aún quedan. Las partículas de medicamento de 3-5 micras van adheridas a partículas de lactosa como aditivo por lo que la percepción del medicamento al ser inhalado es mayor, pero puede producir mayor irritación faríngea. El tamaño de las partículas liberado es más consistente, independientemente de la edad del paciente y del flujo inspiratorio que con el método turbuhaler. 3- Novolizer® Se activa por la inspiración incluso a flujo bajo (35 l/min). Tiene un reservorio recargable de polvo seco. Al cargarlo aparece una ventana verde que indica que está listo para su uso. Cuando se realiza una inhalación correcta el indicador pasa a color rojo. Contiene un indicador de dosis que avisa del contenido restante. 2- NEBULIZADORES Son aparatos que se emplean para administrar fármacos en forma de una fina niebla, para que puedan ser inhalados fácilmente a través de una mascarilla facial o de una boquilla. El tiempo de administración no debe ser superior a 10 minutos. Los hay de dos tipos: - Nebulizador neumático o tipo Jet: El nebulizador funciona generalmente por medio de aire comprimido u oxìgeno, que entra en el nebulizador a través de un pequeño orificio (Figura-2). La expansión y el aumento de la velocidad del aire, que ocurren cuando el aire abandona este primer orificio, provocan una caída de presión que succiona el líquido a nebulizar a través del tubo de alimentación de líquido y lo dirige hacia un 2º orificio (Efecto Bernoulli). Cuando el líquido se encuentra con el aire a gran velocidad es desmenuzado en pequeñas gotas. El tamaño de estas gotas varía ampliamente. Las gotitas son conducidas por el flujo de aire hacia un deflector, donde las grandes son separadas y devueltas al recipiente de líquido. Las gotitas pequeñas 173 son conducidas fuera del nebulizador por el flujo de aire, en forma de fina niebla. Existen diversos tipos (convencional de débito continuo, convencional con reservorio y débito continuo, débito intermitente con control manual, convencional dosimétrico) siendo los más empleados los convencionales de débito continuo. Figura-2. Diagrama de un nebulizador tipo jet característico. - Nebulizadores ultrasónicos: Las gotitas son producidas por ondas de sonido de alta frecuencia generadas por un cristal piezoeléctrico. El tamaño de la gotita viene determinado por la frecuencia del transductor, y así, las frecuencias altas producen ondas pequeñas y, por tanto, gotas más pequeñas. Producen un consumo de solución entre 1 y 2 ml/min y el tamaño de las partículas es de alrededor de 5 micras. A mayor vibración más pequeñas son las partículas. Muchos nebulizadores ultrasónicos producen gotitas que son demasiado grandes para ser útiles como transportadoras de muchos medicamentos a los pulmones (las gotitas son inicialmente pequeñas pero su rápida coalescencia hace aumentar su tamaño). Sólo sirven para nebulizar soluciones porque las partículas en suspensión no alcanzan la cresta de la onda de mayor frecuencia (la budesonida es pobremente nebulizada con este método). Alrededor del 75-80% de la dosis nominal se pierde en el ambiente durante la fase espiratoria. Del 20-25% restante de la dosis nominal, sólo el 50% va al pulmón. Por tanto, se estima que sólo un 510% de la dosis nominal es depositada a nivel pulmonar8. Su empleo ha quedado reducido a los Servicios de urgencias para tratar crisis asmáticas moderadas o graves que requieren nebulización continua. Elección del tipo de inhalador La elección del tipo de inhalador viene determinado por varios factores: nivel cultural y económico, situación familiar y escolar y la edad. Este último es el factor más determinante en Pediatría. La elección del dispositivo de inhalación debe adecuarse la edad del niño, su capacidad de aprendizaje, el grado de colaboración y las características de su aparato respiratorio. A la vista de los estudios existentes y las recomendaciones de las distintas sociedades científicas se considera razonable recomendar9: - Niños de 0-3 años de edad: MDI con cámara espaciadora más mascarilla - Niños de 4-6 años edad: MDI con cámara más boquilla o mascarilla - Niños mayores de 6 años: MDI con cámara y boquilla o DPI Técnica inhalatoria 1- pMDI con cámara espaciadora: La técnica de inhalación aconsejada para los dispositivos pMDI , que siempre se hará acoplada a una cámara espaciadora, variará según la edad del paciente: 174 A- Niños de 0-3 años: MDI conectado a cámara con mascarilla facial 1- Retira la tapa del inhalador y agitar el frasco antes de conectarlo a la cámara. 2- Situar la mascarilla apretada alrededor de la boca y de la nariz del niño. 3- Apretar el pulsador una vez con la cámara horizontal 4- Mantener la posición de la mascarilla mientras el niño respira, observando la válvula. El número de inhalaciones será: Volumen de la cámara (en cc) / (peso del niño x 10 cc). Pueden ser válidas 5 respiraciones ó 10 segundos respirando a volumen corriente. 5- Repetir los pasos para cada dosis con intervalos de 30 segundos a un minuto entre dosis. 6-Retirar el inhalador y taparlo. 7- Enjuagar la boca con agua y la zona de contacto de la mascarilla. B- Niños de 4-6 años: MDI conectado a cámara con boquilla 1- Retira la tapa del inhalador y agitar el frasco antes de conectarlo a la cámara. 2- Situar la boquilla en la boca del niño. 3- Apretar el pulsador una vez con la cámara horizontal 4- Mantener la posición de la cámara mientras el niño respira, observando la válvula. El número de inhalaciones será: Volumen de la cámara (en cc) / (peso del niño x 10 cc). Pueden ser válidas 5 respiraciones respirando a volumen corriente. 5- Repetir los pasos para cada dosis con intervalos de 30 segundos a un minuto entre dosis. 6-Retirar el inhalador y taparlo. 7- Enjuagar la boca con agua. C- Niños mayores de 6 años: MDI conectado a cámara con boquilla 1- Retira la tapa del inhalador y agitar el frasco antes de conectarlo a la cámara. Vaciar suavemente los pulmones 2- Situar la boquilla en la boca, apretándola firmemente con los labios del niño. 3- Apretar el pulsador una vez con la cámara horizontal. 4- Inspiración lenta y profunda, de cinco segundos. 5- Mantener el aire en los pulmones de 5 a 10 segundos. Expulsarlo por la nariz. Una inhalación profunda puede ser necesaria para tomar toda la medicación de una cámara de volumen pequeño pero se necesitan al menos 3 inhalaciones con una cámara de gran volumen. Entre 3-5 inhalaciones a volumen corriente son clínicamente más eficaces que una inspiración profunda10. 6- Repetir los pasos para cada dosis con intervalos de 30 segundos entre dosis. 7-Retirar el inhalador y taparlo. 8- Enjuagar la boca con agua. 2- Sistemas de polvo seco: 1- Turbuhaler 1- Desenroscar y retirar el capuchón que cubre el inhalador en posición vertical, con la rosca hacia abajo. 2- Girar la rosca giratoria de la parte inferior del inhalador, en sentido contrario al de las agujas del reloj (hacia la derecha) hasta hacer tope y a continuación devolverla a su posición original (hacia la izquierda). Si se oye un “click” será signo de que la dosis ha sido precargada y el Turbuhaler estará listo para su uso. 3- Expulsar el aire de los pulmones de los pulmones normalmente manteniendo el inhalador alejado de la boca 175 4- Colocar la boquilla entre la boca, manteniendo el inhalador en posición horizontal y sellándola con los labios. 5- Inspirar profunda e intensamente sujetando el inhalador por la zona de la rosca, sin obturar ninguno de los orificios del inhalador. 6- Apartar el inhalador de la boca, retener la respiración 8-10 segundos y luego espirar lentamente . Si se debe repetir la inhalación, esperar al menos 30 segundos entre las inhalaciones. 7- Volver a colocar la cubierta protectora correctamente y enjuagarse la boca con agua. ¡OJO!: debido a que estos preparados no contienen aditivos, los pacientes no notan nada y si están acostumbrados a los inhaladores MDI pueden pensar que no reciben medicamento alguno. Cuando aparece una marca roja en la ventanilla lateral es que quedan 20 dosis. Cuando la marca roja ocupa la parte inferior de la ventanilla es que el inhalador está vacío. 2- Accuhaler 1- Deslizar el protector de la pieza bucal. 2- Pulsar el gatillo lateral hacia abajo hasta llegar al tope. 3- Espirar manteniendo el inhalador alejado de la boca 4- Colocar los labios alrededor de la pieza bucal y aspirar profunda y rápidamente a su través. 5- Apartar el inhalador de la boca y mantener la respiración 8-10 segundos. 6- Si se debe repetir una o más dosis de este u otro medicamento inhalado, se debe esperar al menos 30 segundos y cargar de nuevo el aparato, deslizando el gatillo hacia arriba y hacia abajo hasta llegar al tope. 7- Tapar de nuevo la pieza bucal y enjuagarse la boca. 3- Aerolizer 1- Retirar el capuchón protector 2- Mantener la base y girar la boquilla en el sentido de la flecha impresa en la boquilla 3- Extraer la cápsula del blister y colocarla en el compartimento de la base del inhalador 4- Mantener la base firme, girar la boquilla hasta la posición de cierre. 5- Apretar los botones laterales varias veces, manteniendo el inhalador en posición vertical; luego soltar los botones. 6- Expulsar el aire de los pulmones normalmente 7- Colocar la boquilla entre los dientes, manteniendo el inhalador en posición casi vertical, y cerrando los labios firmemente sobre la boquilla. 8- Inspirar rápida y profundamente sujetando el inhalador por la zona de la base. 7- Apartar el inhalador de la boca, retener la respiración 8-10 segundos y luego espirar lentamente. 8- Abrir el inhalador y comprobar que la cápsula está vacía. Si queda polvo, volver a inhalar. 9- Enjuagarse la boca. 4- Novolizer 1- Presionar el botón rojo hasta el fondo 2- El dispositivo está listo para inhalar: el color cambia de rojo a verde 3- Expulsar el aire de los pulmones normalmente manteniendo el inhalador alejado de la boca 4- Colocar la boquilla entre los dientes, manteniendo el inhalador en posición horizontal, y cerrando los labios firmemente sobre la boquilla. 5- Inhalar con inspiración máxima, rápida y profunda. 6- Apartar el inhalador de la boca, retener la respiración 8-10 segundos y luego espirar lentamente. 7- Si la inhalación fue correcta: el color cambia de verde a rojo. 176 Tabla-3. Comparación entre los diferentes dispositivos de inhalación Ventajas Inconvenientes pMDI - Pequeños y ligeros - Buena percepción de la inhalación - Dosis exacta y reproducible - Esterilidad del fármaco - Poco sensible a la humedad - Conservación fácil - Baratos - Escasa coordinación disparo-inhalación - Elevado depósito en orofaringe - Efecto freón-frío (cierre glotis, broncoespasmo) - Efecto adverso sobre la capa de ozono - La dosis liberada puede cambiar si no se agita bien el dispositivo pMDI con cámara - Evitan el problema de la coordinación disparo-inhalación - Obtienen un depósito pulmonar mayor (20%) que en los pMDI sin cámara: enlentecen el flujo y disminuyen el tamaño de las partículas - Disminuye el impacto orofaringeo: menos efectos secundarios locales - Facilidad de empleo - Gran tamaño y poca manejabilidad - Incompatibilidad entre diferentes cámaras y dispositivos - Necesidad de limpieza periódica DPI - Dosis administrada del fármaco uniforme - Eficacia clínica superior a los pMDI (depósito intrapulmonar: 30-35%) - Pequeños, ligeros y de fácil manejo. - No usan gases propelentes contaminantes (ecológico) - Informan de las dosis disponibles - Precisan flujo inspiratorio alto (30-60 l/min), limitando su uso en menores de 6 años y pacientes con grado severo de obstrucción. - No se pueden utilizar en pacientes inconscientes o ventilados. - Elevado impacto orofaríngeo. - Escasa percepción del fármaco (puede disminuir la adherencia al tratamiento) - La espiración en la boquilla dispersa la dosis precargada. Nebulizadores - Posibilidad de administrar fármacos en dosis altas o en combinación. - Facilidad de inhalación: el paciente respira a volumen corriente y flujos bajos. - Compatible con distintas formas de oxigenoterapia y ventilación asistida. - Humidificación de las vías aéreas. - No utilizan propelentes - Escaso control de la dosis del fármaco inhalado: más efectos secundarios por mayores concentraciones plasmáticas - Riesgo de hiperreactividad bronquial (broncoconstricción paradójica) por soluciones hipotónicas o frías - Menor depósito pulmonar que en los otros dispositivos (10%) - Requiere más tiempo para su administración - Poco transportable y precisa fuente externa de energía - Coste elevado - Limpieza y mantenimiento adecuados 177 Bibliografía Pedersen S. Delivery systems in children. In Barnes PJ, Grunstein MM, Leff AR, Woolcock AJ (ed) Asthma II 1ª Ed Philadelphia: Lippincot-Raven; 1997. 2 Torregrosa Bertet P, Domínguez Aurrecoechea B, Garnelo Suárez L. Manejo de inhaladores en el asma del niño y adolescente. En Cano A, Díaz C, Montón JL eds. Asma en el Niño y Adolescente. Madrid: Ergón; 2004. 3 Anhoj J, Torzón L, Bisgaard H. Lung deposition of inhaled drugs increases with age. Am J Respir Crit Care Med, 2000; 162 (5): 1819-22. 4 Hindle M, Newton DA, Chrystyn H. Investigations of an optimal inhaler technique with the use of urinary salbutamol excretion as a measure of relative bioavailability to the lung. Thorax. 1993; 48(6): 607-10. 5 Giner J, Basualdo LV, Casan P, Hernández C, Macian V, Martínez I, Mengibar A. Normativa sobre la utilización de fármacos inhalados. Arch Bronconeumol 2000; 36 (1): 34-43. 6 Dubus JC, Dolovich M. Emitted doses of salbutamol pressurized metered-dose inhaler from five different plastic spacer devices. Fundam Clin Pharmacol 2000; 14: 219-24. 7 Síndrome de obstrucción bronquial en la infancia. Grupo de Trabajo para el estudio de la enfermedad asmática en el niño. An Esp Pediatr 2002; 56 (Suppl 7): 44-52. 8 VL Silkstone, SA Corlett & H. Chrystyn determination of the relative bioavailability of salbutamol to the lungs and systemic circulation following nebulization. Br J Clin Pharmacol , 54: 115119. 9 Canadian asthma consensus report. CMAJ 1999; 161 (11 Suppl): 44-9. 10 Sistemas de inhalación. Curso de formación continuada. Faes Farma 2002: 9-84 1 178 Cámaras espaciadoras: Tamaño pediátrico Cámaras espaciadoras: Tamaño grande Nebuhale Volumati Aeroscopic Fisonai 179 Inhaladores de polvo seco (DPI): monodosis y multidosis Aerolizer Novolizer Turbuhaler Accuhaler 180 Métodos educativos para explicar el asma. Búsqueda de recursos Manuel Praena Crespo Centro de Salud La Candelaria 181 182 Introducción La educación en asma es un proceso de entrenamiento que incluye: • Asegurar conocimientos • Adquirir técnicas y habilidades. Mantener actitudes y conductas positivas para el adecuado manejo del asma. En este taller abordaremos los diferentes recursos que se pueden emplear para la educación en el asma. La multiplicidad de recursos a emplear va en función de la complejidad que plantea la enfermedad. Metodología de la educación: La educación debe ser progresiva, secuenciada y recordatoria, aprovechando todos los momentos que el niño tiene contacto con su pediatra y enfermera. Además es muy importante que se empleen materiales gráficos para entender lo que se les explica y además en un lenguaje comprensible por la familia. En otro lugar de este curso se detalla con más extensión la metodología de la educación. Nosotros abordaremos los recursos a emplear en la educación Lugar y recursos para proporcionar la educación: La educación del niño con asma no se realiza de una forma dispensarizada, sino en cada contacto con el niño: – En la consulta programada donde se va a estudiar y se abre la historia clínica del asma. La historia clínica es un buen momento de repasar todos los probables desencadenantes ambientales que rodean al paciente, así como los síntomas que presenta. Aprovechamos ese momento para aclarar que ciertos síntomas que pasan desapercibidos son indicativos de actividad del asma. – En la valoración inicial se puede enseñar el uso del diario de síntomas, que es otro recurso educativo que se emplea para corregir errores de interpretación y el alcance de los síntomas, así como el empleo de la medicación y sus progresos en el automanejo, que es punto importante de la educación – En el momento del estudio funcional (concepto de obstrucción-reversión). – En el momento del estudio etiológico (prick-test). (inflamación de la piel en relación con aeroalergenos testados, que originan inflamación en las vías respiratorias al ser inhalados) – En las visitas a demanda (repaso del diario de síntomas, recuerdo de la aparición de síntomas con relación a desencadenantes, uso de la medicación de rescate, comprobación de la técnica inhalatoria si trae la medicación). – En las visitas programadas de control y educación de enfermería: Este es el momento más idóneo para evaluar que aspectos del asma ha entendido y como va incorporando todos los conocimientos adquiridos en decisiones autónomas. En esta consulta se debe comprobar la técnica inhalatoria, que modificaciones ha hecho en su entorno para evitar desencadenantes, como rellena el diario de síntomas y en caso de tener indicado un medidor de pico de flujo, si sabe tomar decisiones de tratamiento en base al diario y al medidor de pico de flujo. – En caso de crisis, en el área de urgencias, mostrando cuales son los signos que indican gravedad y como se debe administrar la medicación en caso de síntomas graves. Se empleará preferentemente la cámara espaciadora para admninistrar la medicación de alivio, pues estamos anunciando de forma implícita, que el inicio del tratamiento se puede comenzar en domicilio, donde tiene su cámara y el inhalador de alivio, previamente indicado. – La actividad grupal en el asma se debe emplear como un medio más y no debemos apoyarnos solamente en ella. Es un medio potente para motivar y para intercambio de opiniones y aprovechar las de otros pacientes con más conocimientos que nos apoyen en la labor educativa. – La información escrita ha mostrado ser de escasa utilidad, cando es el único recurso educativo suministrado. 183 – La utilización de videos puede ayudar a comprender visualmente el problema y se debe emplear dentro del plan educativo, como una herramienta más. – La utilización de internet también ha demostrado utilidad, pero siempre que sean una herramienta añadida y especialmente si existe interactividad del educando Ha mostrado ser de gran valor en la educación los siguientes componentes: • Información • Revisiones médicas periódicas • Plan de acción por escrito • Adiestramiento en automanejo Los contenidos educativos Aunque ya han sido citados anteriormente de paso, conviene incidir en los siguientes: Sobre la enfermedad y sus causas: – Que reconozcan los síntomas de Asma: tos, fatiga, “pitos”, dificultad para respirar (Diario de síntomas) – Informar de lo que ocurre en sus bronquios y que conozcan la diferencia entre inflamación y broncoconstricción. (modelo tridimensional o bidimensional de los tres tubos)Informaremos del significado de los conceptos variabilidad y reversibilidad (espirometrías y medidor de FEM) Conoceremos las características medioambientales de su domicilio (Historia clínica) Tienen que aprender a identificar los desencadenantes de su asma y como pueden evitarlos – Recomendaremos las medidas más eficaces y que menos modifiquen el estilo de vida de la familia. Sobre el tratamiento farmacológico. – Conoceremos sus dudas y temores sobre la enfermedad y el tratamiento indicado. En muchas personas existe la creencia de que el Ventolín “engancha” o bien “ataca al corazón”. – Deben saber la función de los broncodilatadores y antiinflamatorios, la diferencia entre los dos y como y cuando deben utilizarlos. – Que sepan la importancia de tomar a diario los antiinflamatorios y la necesidad de tratamientos prolongados. Es frecuente el abandono al encontrarse bien. – Es conveniente hacer una valoración de la cumplimentación del tratamiento (adherencia). Puede ser útil el método REC: o Recetas que se han dispensado. Entrevista de evaluación (que expliquen la medicación que toman, dosis que usan y horario) Comprobación de la técnica inhalatoria. Este taller pretende ser eminentemente práctico con la participación de los asistentes que irán desgranando las utilidades de los recursos educativos que se van ofertando. 184