UNIVERSIDAD VERACRUZANA
Anuncio

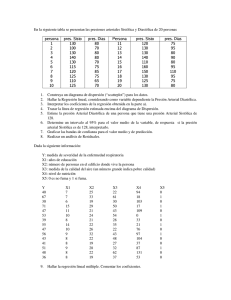
UNIVERSIDAD VERACRUZANA FACULTAD DE INSTRUMENTACIÓN ELECTRÓNICA "Correlación de la variación de presión arterial con las señales de electrocardiografía y fotopletismografía " TESIS Que para evaluar la experiencia educativa Experiencia Recepcional (MEIF), del Programa Educativo de Ingeniería en Instrumentación Electrónica Presenta: Oscar Mestizo Santiago Director: Dr. Pablo Samuel Luna Lozano Director: M.I.B. Luis Julián Varela Lara Xalapa-Enríquez, Veracruz Mayo del 2015 Contenido Resumen ................................................................................................................................. 1 Capítulo 1. Electrocardiograma y ciclo cardiaco.................................................................... 3 1.1 Fisiología del corazón................................................................................................... 3 1.2 Electrocardiograma ....................................................................................................... 5 Capítulo 2. Onda de presión arterial y Fotopletismografía. ................................................. 12 2.1 Antecedentes............................................................................................................... 12 2.2 Pulso Arterial .............................................................................................................. 13 2.3 Fotopletismografía ...................................................................................................... 17 Capítulo 3. Presión sanguínea y su medición ....................................................................... 19 3.1 Presión sanguínea y antecedentes ............................................................................... 19 3.2 Método indirecto de medición: Auscultación ............................................................. 22 3.2.1 Presión sistólica, diastólica y media. ................................................................... 25 3.3 Método oscilométrico ................................................................................................. 26 3.4 Cateterismo arterial..................................................................................................... 26 3.5 Definición del PAT ..................................................................................................... 27 Capítulo 4. Estimación del PAT ........................................................................................... 29 4.1 Determinación del PAT .............................................................................................. 29 4.1.1 Procesamiento de ECG ........................................................................................ 30 4.1.2 Detección de la onda R ........................................................................................ 33 4.1.3 Detección del pico de la onda de flujo sanguíneo ............................................... 33 4.1.4 Medición del PAT ............................................................................................... 33 Capítulo 5. Resultados .......................................................................................................... 35 5.1 Reposo ........................................................................................................................ 35 5.2 Ejercicio respiratorio .................................................................................................. 36 5.3 Análisis de la variación de presión sanguínea y el PAT............................................. 36 5.4 Maniobra de Valsalva ................................................................................................. 37 Conclusiones......................................................................................................................... 40 Referencias ........................................................................................................................... 41 Resumen En México se considera la presión arterial alta como un problema de salud pública, ya que favorece la aparición de otras enfermedades cardiovasculares, además de que acorta la vida de quienes la padecen, se traduce en una pérdida de años potenciales de vida. Para la prevención y el tratamiento de enfermedades como la hipertensión, es necesario medir la presión arterial de forma periódica. Algunos de los instrumentos médicos que permiten la medición de la presión arterial como el esfigmomanómetro requieren de un tiempo de muestreo para proporcionar un valor. El tiempo de arribo de pulso o PAT(del inglés Pulse Arrival Time) es una herramienta no invasiva que permite el monitoreo continuo, dejando de lado el tiempo de muestreo mencionado anteriormente. El propósito del presente trabajo es determinar a partir del análisis de señales de electrocardiografía y fotopletismografía el PAT y evaluarlo como una alternativa a los métodos existentes para la medición de la presión arterial. También se pretende observar como varía la relación entre los valores del PAT y la presión arterial en el tiempo. Existen experimentos o maniobras que al realizarse correctamente generan cambios en la respiración y la presión arterial, los cuales serán estudiados. 1 2 Capítulo1. Electrocardiograma y ciclo cardiaco 1.1 Fisiología del corazón El electrocardiograma(ECG) es una herramienta de diagnóstico médico que registra la actividad eléctrica del corazón, representa de manera gráfica el potencial eléctrico generado en cada una de las fases que comprende el ciclo cardiaco. Para entender de manera satisfactoria la información contenida en un electrocardiograma, resulta conveniente describir de forma general la anatomía y las funciones del corazón, además de resaltar los rasgos más importantes de este órgano, para que así al final de este capítulo se tenga la capacidad de ubicar sitios importantes de un ECG. Empecemos entendiendo que el corazón puede considerarse que está formado por dos bombas separadas como si se tratase de dos corazones, el corazón derecho bombea sangre a los pulmones(circulación sistémica) y el corazón izquierdo bombea sangre a los órganos periféricos(circulación periférica), cada uno de estos corazones es una bomba pulsátil de dos cavidades: la aurícula y el ventrículo como puede verse en la figura 1.1, donde las aurículas izquierda y derecha se representan como AI y AD respectivamente y los ventrículos izquierdos y derecho como VI y VD. La aurícula principalmente es una bomba que ayuda a mover la sangre proveniente ya sea de la vena cava(que trae la sangre de la circulación periférica) o de la vena pulmonar(que transporta la sangre oxigenada desde los pulmones), hacia el interior del ventrículo correspondiente mediante la apertura de las válvulas tricúspide(que conecta a AD y VD) y mitral(entre AI y VI). Por otro lado el ventrículo aporta la fuerza necesaria para llevar la sangre hacia los pulmones (mediante la apertura de la válvula pulmonar a través de la arteria pulmonar) si se trata del ventrículo derecho, o hacia la circulación periférica (después de la apertura de la válvula aórtica a través de la arteria aorta) si se trata del ventrículo izquierdo. Las válvulas cardiacas permiten el flujo de sangre en una sola dirección. Las válvulas tricúspide y mitral colectivamente son llamadas auriculoventriculares, puesto que controlan el flujo de sangre de la aurícula hacia los ventrículos. Las válvulas aórtica y pulmonar se denominan válvulas semilunares, debido a que tienen una estructura similar a una media luna, y previenen el retorno del flujo sanguíneo(reflujo), desde la aorta o la arteria pulmonar hacia los ventrículos. El corazón está compuesto por tres tipos principales de músculo cardiaco o miocardio[1], estos son el músculo auricular, el músculo ventricular y las fibras musculares excitadoras y conductoras especializadas. Las partes del corazón laten de manera secuencial ordenada 3 dividida en dos fases : la sístole y la diástole. También la sístole se divide en sístole auricular que es las contracción de la aurículas y la sístole ventricular que se refiere a la contracción de los ventrículos. Durante la diástole las cuatro cavidades se relajan. Figura 1.1 Partes principales del corazón humano. El latido cardiaco tiene su origen en un sistema de conducción cardiaca especializado mostrado en la figura 1.2. Las partes que constituyen a dicho sistema son[2], el nodo sinoauricular(nodo SA); las vías auriculares internodales; el nodo auriculoventricular(nodo AV), el haz de His y sus ramas y el sistema de Purkinje. El nodo sinoauricular emite una descarga espontanea que se transporta como un potencial de acción a través de las vías auriculares hasta el nodo AV y de ahí hasta los ventrículos a través del haz de His y el sistema de Purkinje. Figura 1.2.- Sistema de conducción del corazón. Izquierda: representación anatómica del corazón humano con enfoque adicional en áreas de conducción. Derecha: se muestran potenciales de acción transmembrana típicos para los nodos sinoauricular y auriculoventricular junto con la relación que tienen con el ECG. LAF Fascículo anterior izquierdo [2]. 4 1.2 Electrocardiograma En la sección anterior se revisó la anatomía del corazón, además se describieron las partes que constituyen al sistema de conducción cardiaca y la fisiología del latido cardiaco. En cuanto a las propiedades del músculo cardiaco, se señalaron las fases del potencial de acción, en resumen se habló de la despolarización y repolarización de las células cardiacas. Las corrientes eléctricas que dan origen a la contracción cardiaca se extienden por todo el cuerpo debido a que los tejidos que rodean al corazón, tienen la capacidad de conducir las corrientes generadas en él. El registro de estas corrientes a través de un arreglo de electrodos colocados en lugares específicos de la superficie del cuerpo, da como resultado el ECG. Los nombres de las diferentes ondas y segmentos del ECG normal en seres humanos se muestran en la figura 1.3. El origen de las ondas del electrocardiograma se explicarán en el apartado de ciclo cardiaco puesto que existe relación directa entre ambos. La colocación de los electrodos sobre la superficie del cuerpo y su conexión con el sistema de registro da lugar a las llamadas derivaciones del ECG. Existen tres derivaciones: derivaciones bipolares, derivaciones precordiales y derivaciones aumentadas. Figura 1.3 Ondas y segmentos del electrocardiograma [3]. 5 Las derivaciones bipolares se registran mediante dos electrodos aplicados al cuerpo, en este caso las extremidades. Se puede formar un triangulo con el corazón como se mira en la figura 1.4 (Triángulo de Einthoven), se deben colocar electrodos en ambas extremidades superiores y en el miembro inferior izquierdo, estas son las derivaciones bipolares estándar de las extremidades que se usan en electrocardiografía. Figura 1.4.- Posición de las derivaciones estándar del ECG [3]. Para el registro del electrocardiograma normal, con frecuencia se usan seis derivaciones torácicas(precordiales) colocando electrodos en la superficie anterior al tórax, encima del corazón, en la figura 1.5 se designan como V1-V6. También tres derivaciones unipolares de las extremidades: VR (brazo derecho); VL (brazo izquierdo) y VF (pie izquierdo) permiten el registro del electrocardiograma. Las derivaciones de extremidades aumentadas son similares a las que se mencionaron anteriormente, la diferencia radica en que como su nombre indica, el potencial que registran es mayor, la denotación de estas agrega una a minúscula: aVR, aVL, aVF como en la figura 1.5. Figura 1.5 Derivaciones electrocardiográficas unipolares [2]. 6 Cuando el electrodo está en el brazo derecho, la derivación se llama aVR, cuando está en el brazo izquierdo se denomina aVL y cuando se sitúa en la pierna izquierda se conoce como derivación aVF. 1.3 Ciclo cardiaco Para entender cómo se regula la función cardiaca, se debe conocer la secuencia de mecanismos durante el ciclo cardiaco y cómo estos mecanismos se relacionan con la actividad eléctrica del corazón. El diagrama del ciclo cardiaco mostrado en la figura 1.6 [3] (algunas veces llamado ciclo de Wiggers, debido a su autor el Dr. Carl John Wiggers) representa los cambios en el lado izquierdo del corazón(presión ventricular y volumen izquierdos, presión auricular izquierda, y presión aórtica) en función de tiempo. Aunque no se muestra en este diagrama, los cambios de presión y volumen en el lado derecho del corazón(aurícula y ventrículo derechos y arteria pulmonar) son cualitativamente similares a los que ocurren en el lado izquierdo. Además, el tiempo de los mecanismos en el lado derecho del corazón es muy similar al del lado izquierdo. Figura 1.6 Ciclo cardiaco [3]. Señala las ondas del electrocardiograma y los sonidos cardiacos. Comprende siete eventos que son (1)Sístole auricular, (2)Contracción isovolumétrica, (3)Eyección rápida, (4)Eyección reducida, (5)Relajación isovolumétrica, (6)Llenado rápido y (7)Llenado reducido. Dos fases la sístole(Sis) y la diástole(Dias). Se indican los valores de las ondas de presión aórtica(PA), presión ventricular izquierda(PVI) y la presión auricular izquierda(PAI) además el volumen del ventrículo izquierdo(VI) en cada fase. 7 El ciclo cardiaco se define como los eventos cardiacos que ocurren desde el inicio de un latido hasta e inicio del siguiente. En el ECG se puede identificar por la aparición de la onda P. El ciclo cardiaco está dividido en dos fases: sístole y diástole. Sístole se refiere a los eventos asociados con la contracción ventricular y eyección. Diástole se refiere al resto del ciclo cardiaco, incluyendo la relajación ventricular y llenado. El ciclo cardiaco puede dividirse en 7 eventos, comenzando cuando la onda P aparece. Estas fases son la sístole auricular, contracción ventricular isovolumétrica, eyección rápida, eyección lenta, relajación ventricular isovolumétrica, llenado rápido, y llenado reducido. Fase 1. Sístole auricular: Apertura de las válvulas AV; cierre de las válvulas aórtica y pulmonar. La onda P del ECG representa la despolarización eléctrica de la aurícula, con la que inicia la contracción de la musculatura auricular. Como las aurículas se contraen, la presión dentro de las cámaras auriculares aumenta, esto conduce la sangre desde la aurícula, a través de la apertura de las válvulas auriculoventriculares, hacia el interior de los ventrículos. El flujo retrogrado dentro la vena cava y las venas pulmonares de regreso hacia la aurícula, es impedido por el efecto de inercia de retorno venoso y por la onda de contracción a lo largo de las aurículas, que tiene un "efecto de ordeñamiento". La contracción auricular produce un pequeño incremento transitorio en la presión auricular derecha e izquierda que es llamado la "onda a". La contracción auricular normalmente representa sólo alrededor del 10% del llenado del ventrículo izquierdo, cuando una persona está en reposo y la frecuencia del corazón es baja, ya que la mayor parte del llenado ventricular ocurre antes de la contracción auricular. El final de esta fase representa el final de la diástole, los ventrículos se llenan a su volumen diastólico final (EDV). El EDV izquierdo(típicamente alrededor de 120 mL) se asocia con presiones diastólicas finales de alrededor de 8 mm Hg. La presión diastólica final del ventrículo derecho típicamente es de 4 mm Hg. Fase 2. Contracción isovolumétrica: todas las válvulas cerradas. En esta fase del ciclo cardiaco, se da el comienzo de la sístole, inicia con la onda QRS del ECG, que representa la despolarización ventricular. Como los ventrículos se despolarizan, la contracción del miocito conduce a un rápido incremento en la presión interventricular. El aumento abrupto en la presión provoca el cierre de las válvulas AV. Durante el tiempo entre el cierre de las válvulas AV y la apertura de la válvula aórtica y la válvula pulmonar, la presión ventricular aumenta rápidamente sin cambio en los volúmenes ventriculares. La contracción ventricular, por lo tanto, se dice que es ""isométrica" o "isovolumétrica" durante esta fase. 8 Las presiones auriculares aumentan transitoriamente durante esta fase debido al constante retorno venoso y posiblemente al abultamiento de las válvulas AV hacia las cámaras auriculares, de lo que resulta la "onda c" notada en la aurícula y venas cercanas. Fase 3. Eyección rápida: Apertura de las válvulas aórtica y pulmonar; las válvulas AV permanecen cerradas. Cuando la presión intraventricular, supera la presión dentro de la aorta y la arteria pulmonar, las válvulas aórtica y pulmonar se abren y la sangre sale de los ventrículos. La eyección se debe a que la energía total de la sangre dentro de los ventrículos excede a la energía total de la sangre dentro de la aorta. En otras palabras, la eyección ocurre porque se presenta un gradiente de energía(debido principalmente a la energía de presión) que impulsa la sangre al interior de la aorta y de la arteria pulmonar. Durante esta fase, la presión ventricular normalmente excede la presión del tracto de salida por sólo unos pocos milímetros de mercurio(mm Hg). La máxima velocidad de salida se alcanza pronto en la fase de eyección, y se registran las máximas presiones en la aorta(presión sistólica) y la arteria pulmonar, que por lo regular tienen un valor cercano a 120 mmHg en la aorta y 25 mm Hg en la arteria pulmonar. Mientras la sangre está siendo expulsada y los volúmenes ventriculares disminuyen, la aurícula continua llenándose con sangre a partir de sus respectivos tractos de entrada venosos. Aunque los volúmenes auriculares se están incrementando, las presiones auriculares inicialmente disminuyen(descenso x') a medida que la base de la aurícula se tira hacia abajo, se expanden las cámaras auriculares. Normalmente durante la eyección no se escuchan sonidos cardiacos. La apertura de válvulas sanas es silenciosa. La presencia de un sonido durante la eyección indica una enfermedad de la válvula o desvíos intracardiacos. Fase 4. Eyección lenta: Apertura de las válvulas aortica y pulmonar; las válvulas AV permanecen cerradas. Aproximadamente 150 ms a 200 ms después del complejo QRS, ocurre la despolarización ventricular(onda T). Esto provoca que la presión ventricular y la velocidad de eyección(vaciamiento del ventrículo) disminuyan. La presión ventricular cae ligeramente por debajo de la presión del tracto de salida, sin embargo, el flujo hacia el exterior todavía se produce debido a la energía cinética (o inercial) de la sangre que ayuda a impulsar la sangre hacia la aorta y la arteria pulmonar. Las presiones auriculares aumentan gradualmente durante esta fase debido al que continúa el retorno venoso en las cámaras auriculares. Al final de esta fase concluye la sístole. 9 Fase 5. Relajación Isovolumétrica: Todas las válvulas cerradas. Como los ventrículos continúan relajándose y las presiones ventriculares caen, se alcanza un punto en el que la energía total de la sangre dentro de los ventrículos es menor que la energía de la sangre en los tractos de salida. Cuando ocurre un gradiente de energía total inverso, las válvula aortica y pulmonar se cierran abruptamente. En este punto comienza la diástole. Fase 6. Llenado rápido: Apertura de las válvulas AV; cierre de las válvulas aortica y pulmonar. Cuando las presiones ventriculares caen por debajo de las presiones auriculares, las válvulas AV se abren y comienza el llenado ventricular. Una vez que las válvulas se abren, las presiones auriculares elevadas junto a la disminución de las presiones ventriculares (succión ventricular diastólica) y la baja resistencia de las válvulas AV abiertas derivan en un llenado pasivo y rápido de los ventrículos. Inicialmente los ventrículos aún se están relajando, lo que provoca que las presiones intraventriculares continúen cayendo algunos milímetros de mercurio aunque esté en curso del llenado ventricular. Cuando los ventrículos están totalmente relajados, sus presiones comienzan a incrementarse a medida que estos se llenan. La apertura de las válvulas AV provoca una caída rápida en las presiones auriculares. El pico de las presiones auriculares justo antes de la apertura de la válvula es la "onda v". A este pico le sigue el "descenso y" así como la sangre sale de las aurículas. La onda v y el descenso y son transmitidos al interior de los vasos venosos más próximos también a la vena yugular en el lado derecho del corazón y la vena pulmonar en el lado izquierdo del corazón. Clínicamente, los cambios en las presiones auriculares y los pulsos yugulares se usan en el diagnóstico de la función cardiaca alterada. Fase 7. Llenado reducido: Válvulas AV abiertas, válvulas aórtica y pulmonar cerradas. No existe una delimitación clara entre las fases de llenado rápido y reducido de los ventrículos. La fase de llenado reducido es el periodo durante la diástole cuando el llenado ventricular pasivo está a punto de concluir. Esto en ocasiones se denomina como diástasis. Como los ventrículos continúan llenándose de sangre y se expanden, se vuelven menos flexibles. Esto provoca que las presiones interventriculares se eleven. La presión aórtica y la presión arterial pulmonar siguen cayendo durante este periodo así como el flujo sanguíneo en las circulaciones sistémica y pulmonar. A bajas frecuencias cardíacas, la longitud de tiempo asignado a la diástole es relativamente largo, lo que alarga el tiempo de la fase de llenado reducido. Las frecuencias cardiacas reducen la longitud total del ciclo y se asocian con reducciones en la duración de la sístole y la diástole, a pesar de que la diástole se acorta mucho más que la sístole. Sin mecanismos de compensación, la reducción 10 de la duración del ciclo llevaría a un llenado ventricular menor(EDV reducido). Los mecanismos compensatorios son importantes para el mantenimiento de un llenado ventricular adecuado durante el ejercicio. Para los fines de este trabajo es importante conocer las características principales del ECG, pero también lo es comprender la información relativa a la onda de presión arterial y la fotopletismografía que son el tema principal del siguiente capítulo. 11 Capítulo 2. Onda de presión arterial y Fotopletismografía. "Ya que la información que el pulso proporciona es de gran importancia y con gran frecuencia esta es consultada, seguramente debe ser para nuestro beneficio el apreciar completamente todo lo que nos dice, y extraer a partir de esto cada detalle que pueda impartirse" F.A Mohamed 1872 [7]. 2.1 Antecedentes La información proporcionada por la onda de pulso arterial ha adquirido gran importancia a través de los años . Desde la antigüedad, la presencia del pulso arterial se ha entendido como un signo vital fundamental. Muchas culturas y civilizaciones aportaron interpretaciones de los cambios en la textura y grosor del pulso arterial así como los cambios de salud y enfermedades asociadas[4]. Desde fines de los años 90's se ha incrementado en gran medida el número de publicaciones sobre este tema, de esta manera también han aparecido en el mercado instrumentos de medición especializados para facilitar el registro y procesamiento de este signo; el principio de funcionamiento de algunos de estos equipos es el mismo que el de instrumentos desarrollados hace varios años e incluso siglos atrás, por esta razón resulta útil exponer en forma breve y cronológica la evolución de algunos. Figura 2.1 a) Esfigmógrafo diseñado por E.J Marie en 1863 [5]. b) Trazo de los pulsos obtenidos con el esfigmógrafo [5]. En la figura 2.1 se muestran los primeros trazos del contorno del pulso arterial en la historia, obtenidos por E.J. Marey en 1863, además del dispositivo que desarrolló al cual 12 denominó esfigmógrafo, este usaba una membrana mecánica y un sistema de palanca para dibujar sobre papel ahumado la forma de la onda del pulso arterial radial[5]. El esfigmógrafo de Marey fue copiado y mejorado por otros[6,7]. El primer dispositivo práctico de oclusión arterial se hizo en 1876 por von Basch[8],de acuerdo a la trascendental publicación de Riva-Rocci[9], fue hasta alrededor de 1900 que se dio un amplio uso de brazaletes. Eventualmente los esfigmógrafos perdieron terreno ante los electrocardiogramas para el análisis de ritmo cardiaco y los brazaletes de oclusión para la medición de presión sanguínea[8,10,11], se llegó a considerar que serían tecnología remplazada por muchos años. Pressman y Newgard[12] en 1963 redescubrieron el esfigmógrafo al usar la tecnología del tonómetro de aplanamiento para medir las formas de la onda de presión arterial en 1963. Esta es la base de un amplio grupo de transductores para la detección precisa y no invasiva de las formas de la onda de presión arterial periférica[13,14]. En 1967 el fisiólogo checo Dr. Jan Penaz, patentó un método con el cual era posible la medición no invasiva de presión arterial en un dedo continuamente, calibrando la forma de onda con un punto de referencia cero[15]. Penaz después introdujo el método de descarga vascular no invasivo para la medición continua de la presión sanguínea y su contorno en un dedo usando la técnica de fotopletismografía. Probablemente en un futuro los instrumentos de medición seguirán usando y perfeccionado las bases de los dispositivos mencionados en párrafos anteriores con la finalidad de obtener registros cada vez mejores de la onda de presión arterial. En la siguiente sección se describe algunos puntos importantes del pulso arterial, más adelante se presenta la técnica de fotopletismografía. 2.2 Pulso Arterial En ocasiones resulta difícil entender cómo se controla el flujo sanguíneo de acuerdo a las necesidades tisulares y cómo se controlan el corazón y la circulación para proporcionar el gasto cardiaco y la presión arterial necesarios para el flujo sanguíneo. El pulso arterial depende de las contracciones del ventrículo izquierdo, la cantidad de sangre que es eyectada en cada sístole, la frecuencia y el ritmo en que ocurre y la onda de presión que se produce a través del sistema arterial que depende también de la distensibilidad de la aorta y de las principales arterias además de la resistencia arteriolar periférica. La naturaleza distensible de las arterias les permite acomodarse al gasto pulsátil del corazón y superar las pulsaciones de la presión, con lo que se consigue un flujo de sangre continuo y homogéneo a través de los vasos sanguíneos muy pequeños de los tejidos. 13 La distensibilidad vascular comúnmente se expresa como el incremento fraccionado del volumen por cada milímetro de mercurio que aumenta la presión, lo anterior se resume a la siguiente fórmula: En los estudios hemodinámicos es mucho más importante conocer la cantidad total de sangre que se puede almacenar en una porción dada de la circulación por cada milímetro de mercurio que aumenta la presión, este valor se conoce como compliancia o capacitancia del lecho vascular respectivo, es decir: Con cada latido cardiaco una oleada de sangre llena las arterias, de no ser por la distensibilidad del sistema arterial, toda esta sangre nueva tendría que fluir a través de los vasos sanguíneos periféricos cada instante, solo en la sístole y no se produciría flujo durante la diástole. La compliancia del árbol arterial reduce las pulsaciones de presión hasta que prácticamente desaparecen en el momento que la sangre alcanza los capilares, por lo que el flujo sanguíneo tisular es principalmente continuo con un escaso carácter pulsátil. En la figura 2.2 se muestra un registro típico de las pulsaciones de la presión en la raíz de la aorta. La presión en la aorta sube al mismo tiempo que el flujo, aunque el máximo del pulso está ligeramente retrasado con respecto al máximo del pulso de flujo. Al final de la sístole la presión cae, lo que da lugar a un descenso de la onda hasta la llamada incisura de la válvula aórtica. En la fase diastólica no hay un descenso lineal de la presión sino momentáneamente, una ligera subida que se conoce como punto dicrótico. Seguidamente, la presión sigue cayendo hasta un mínimo que es la presión arterial diastólica[16]. Normalmente, en un adulto joven la presión en el momento máximo de cada pulso (presión sistólica) es de aproximadamente 120 mmHg y en el momento más bajo (presión diastólica) de aproximadamente 80 mmHg. La diferencia entre estas dos presiones aproximadamente 40 mmHg se denomina presión de pulso. En la figura 2.3 se muestran algunas situaciones de la circulación que provocan perfiles anormales de la onda de pulso de presión, además de alterar la presión de pulso, entre ellas la estenosis aórtica, la arterioesclerosis, el conducto arterioso permeable y la insuficiencia. Son dos los factores principales que afectan a la presión del pulso: 1) el volumen sistólico del corazón, 2) la capacitancia (distensibilidad total) del árbol arterial. Un tercer factor menos importante es el carácter de la eyección del corazón durante la sístole. 14 En general, cuanto mayor sea el volumen sistólico, mayor será la cantidad de sangre que deba acomodarse en el árbol arterial con cada latido cardiaco y por lo tanto, mayores serán el ascenso y la caída de presión durante la sístole y la diástole, con la siguiente mayor presión de pulso. Figura 2.2 Registro de la presión en la raíz de la aorta ascendente [1]. Figura 2.3 Perfiles anormales de la onda de pulso de presión [1] . Por otra parte, cuanto menos capacitancia tenga el sistema arterial, mayor será el aumento de la presión para cada volumen sistólico dado bombeado a las arterias. 15 Cuando el corazón bombea sangre a la aorta durante la sístole, al principio solo se distiende la porción proximal de la arteria, porque la inercia de la sangre impide el desplazamiento rápido de la misma hacia la periferia más alejada. Sin embargo, la subida de presión en la aorta central supera con rapidez esta inercia y el frente de la onda de la distensión se extiende mas y mas a lo largo de la aorta. Este fenómeno se conoce como transmisión del pulso de presión en las arterias. Cuanto mayor sea la capacitancia de cada segmento vascular, menor será la velocidad, lo que explica la lenta transmisión en la aorta y la transmisión mucho más rápida en las arterias distales pequeñas mucho mas distensibles. Se conoce como amortiguamiento de los pulsos de presión a la disminución progresiva de las pulsaciones, mostrado en la figura 2.4. La cauda es doble: 1) La resistencia al movimiento de la sangre en el vaso, 2) La capacitancia de los vasos. La resistencia amortigua las pulsaciones porque una pequeña cantidad de sangre debe fluir hacia delante en el frente de onda de pulso para distender el siguiente segmento de vaso; cuanto mayor sea la resistencia mas difícil será que esto ocurra. La capacitancia amortigua las pulsaciones porque cuanto mayor es la capacitancia de un vaso, mayor debe ser la cantidad de flujo sanguíneo en el frente de la onda de pulso para que la presión aumente. Figura 2.4 Amortiguamiento de los pulsos de presión [1]. Por tanto y en efecto la magnitud del amortiguamiento es casi directamente proporcional al producto de la resistencia por la capacitancia. 16 El pulso normal se palpa como una onda, con una fase ascendente y otra descendente. Se puede palpar en distintas partes del cuerpo. Diversas técnicas e instrumentos médicos permiten el registro de las ondas de presión de distintas regiones dadas del cuerpo. En la siguiente sección se explica a detalle la fotopletismografía. 2.3 Fotopletismografía La fotopletismografía (PPG) es una técnica de medición óptica no invasiva usada para detectar continuamente los cambios del volumen sanguíneo en el lecho micro vascular de un tejido[17]. Comúnmente la medición se lleva a cabo en un dedo de la mano, también se puede realizar la medición en otras partes del cuerpo como las orejas y los dedos del pie. La fotopletismografía tiene una amplia aplicación clínica como tecnología utilizada en muchos dispositivos médicos disponibles comercialmente, por ejemplo en oxímetros de pulso, sistemas de medición de presión sanguínea latido a latido y para diagnóstico vascular. Aunque el método es simple, provee una medición pobre de los cambios de volumen, además de que es demasiado sensible a movimientos. La figura 2.5 muestra la morfología de la señal fotopletismográfica, consta de una componente pulsátil (AC), atribuido a los cambios sincrónicos de volumen sanguíneo que se producen con la contracción y relajación cardiaca durante cada latido, tiene una frecuencia típica de 1 Hz (depende de la frecuencia cardiaca). La componente AC se sobreañade a una componente de muy lenta variación (DC) con diferentes patrones de bajas frecuencias relacionados con los cambios respiratorios, termorreguladores, ondas THM (Traube Hering Mayer) y de la actividad del sistema nervioso simpático. En la figura 2.6 se observa que la circuitería básica de la fotopletismografía requiere solamente de algunos componentes optoelectrónicos: una fuente de luz(comúnmente roja o cercana a la longitud de onda infrarroja) para iluminar el tejido (piel), un fotodetector para medir las pequeñas variaciones de intensidad luminosa asociada con los cambios de volumen sanguíneo durante la perfusión que modifican la absorción, reflexión y dispersión de la luz, y circuitos para el acondicionamiento de la señal. Los LED's convierten la energía eléctrica en energía luminosa, son compactos y tienen un periodo de vida largo (105 h), operan sobre un amplio rango de temperatura con pequeños cambios en el máximo ancho de banda emitido, son robustos y fiables. La intensidad de los LED's debe ser constante y de preferencia lo suficientemente baja para minimizar el calentamiento excesivo del tejido local y también para reducir el riesgo de un peligro de radiación no ionizante. 17 Figura 2.5 Morfología de la señal fotopletismográfica(PPG) invertida y ECG correspondiente. [18] Figura 2.6 a) Diseño de un amplificador de transimpedancia [18]. b) etapas de acondicionamiento de la señal [18]. Un fotodetector convierte la energía luminosa en corriente eléctrica. Son pequeños, de bajo costo, y su tiempo de respuesta se considera rápido. Los fotodetectores de infrarrojo incluyen un filtro de luz diurna. El foto detector se conecta a los circuitos electrónicos de bajo ruido que incluyen un amplificador de transimpedancia y a una etapa de filtrado. El filtro pasa altas reduce el tamaño de la componente DC dominante y separa la componente AC pulsátil después se amplifica para que esta tenga un valor aproximado de 1 V pico-pico. Es necesaria la selección cuidadosa de un circuito que remueva los ruidos no deseados tales como la interferencia eléctrica (50 Hz). 18 Capítulo 3. Presión sanguínea y su medición 3.1 Presión sanguínea y antecedentes Galeno (130-200 AD) palpó el pulso y lo clasificó en términos del grosor, frecuencia y ritmo. Fue hasta 1733 cuando Stephen Hales midió directamente la presión arterial en un caballo no anestesiado tirado en el suelo. Conectó un tubo de vidrio largo a la arteria femoral( y luego a la arteria carótida) y observo que la sangre se elevaba 8 ft (pies) 3 in(pulgadas) sobre el nivel del ventrículo izquierdo. Reportó variaciones cardiacas y respiratorias en la altura de la columna de sangre. La presión correspondiente a 99 pulgadas de sangre es 186 mm Hg. Sin embargo, fue hasta 1828 cuando Poiseuille introdujo el manómetro de tubo en forma de U y se obtuvo la unidad para medir la presión sanguínea (mm Hg). La presión sanguínea casi siempre se ha medido en milímetros de mercurio, porque el manómetro de mercurio( mostrado en la figura 3.1) se ha utilizado desde la antigüedad como modelo de referencia para medir la presión. El mercurio del manómetro no puede elevarse o caer con rapidez debido a que tiene demasiada inercia. Siempre que se desee registrar presiones que cambien apresuradamente, es necesario otro tipo de medidor de presión. Figura 3.1 Registro de la presión arterial con un manómetro de mercurio [1]. 19 De forma ocasional, la presión se mide en centímetros de agua( como H2O). Una presión de 10 cm de H2O significa una presión suficiente para elevar una columna de 10 cm contra la gravedad. La presión sanguínea es un indicador importante de estado del sistema cardiovascular en los seres humanos y otros organismos. La presión sanguínea arterial no es más que la fuerza ejercida contra el área de la pared vascular a partir del flujo sanguíneo originado por el bombeo del corazón. Esta variable fisiológica puede ser obtenida con una mayor disponibilidad en comparación con otras que requieren mayor complejidad. Las presiones comúnmente tomadas a un sujeto suelen ser los valores instantáneos de la presión máxima o sistólica, la presión diastólica o mínima y la presión media. Las presiones sistólica y diastólica fueron medidas correctamente por primera vez por Fick[19] en 1864, empleó un tubo Bourdon acoplado a una aguja que inscribía los registros en un quimógrafo ahumado. La presión sanguínea no es constante, varia con la respiración y la frecuencia cardíaca. Por otras parte hay ondas vasomotoras que reflejan un esfuerzo del sistema de regulación para mantener una presión constante. Los niveles absolutos de presión arterial varían en función de la edad, el sexo, la raza y otros factores como el ejercicio físico y psíquico, la digestión y la carga emocional. De acuerdo a los valores de presión arterial pueden establecerse distintas categorías según las cuales puede determinarse si el individuo presenta valores de presión arterial normales o valores de hipertensión. En la tabla I se clasifica la presión arterial en función de su valor. Tabla I. Clasificación de la presión arterial en función de su valor (tomado de: Joint National Commitee - VI, 1997) Categoría Presión Arterial Presión Arterial Sistólica (mm Hg) Diastólica(mm Hg) Normal < 130 < 85 Normal elevada 130-139 85-89 Hipertensión ≥ 140 ≥ 90 Existen métodos directos de alta fidelidad para medir la presión sanguínea. La figura 3.2 muestra los elementos y principios de funcionamientos básico de tres transductores de presión electrónicos que se utilizan habitualmente para convertir la señal de la presión sanguínea en señales eléctricas para posteriormente registrarlas en dispositivos grabadores eléctricos de alta velocidad. Cada transductor utiliza una membrana de metal muy fina y distendida que forma una pared de la cámara líquida. La cámara líquida está conectada a su 20 vez a través de una aguja o de un catéter al vaso sanguíneo en el que se va a medir la presión. En el transductor A, se coloca una simple palanca de metal a unas décimas de milímetro por encima de la membrana. Cuando la membrana hace prominencia se acerca a la placa, con lo que aumenta la capacitancia eléctrica entre las dos. En el transductor B una pequeña pieza de hierro se apoya en la membrana y puede desplazarse hacia arriba dentro de una bobina de cable eléctrico. El movimiento del hierro cambia la inductancia de la bobina. En el transductor C se conecta a la membrana un alambre de resistencia muy delgado y estirado. Cuando este alambre se estira mucho, su resistencia aumenta, cuando se estira menos su resistencia disminuye. Los cambios de capacitancia, inductancia y resistencia, pueden registrarse en un sistema electrónico adecuado. De esta forma se tiene un registro fiable de los cambios rápidos de presión. Para medir la presión arterial no es razonable recurrir a aparatos de registro que requieren la introducción de una aguja en una arterial, solo en ocasiones son indispensables para estudios especiales. En su lugar, la determinación de la presión sistólica y diastólica se hace de manera indirecta, habitualmente mediante el método auscultatorio. Figura 3.2 Transductores electrónicos para convertir la señal de presión sanguínea arterial en una señal eléctrica [1]. 21 3.2 Método indirecto de medición: Auscultación Todos los métodos clínicos para la medición indirecta y no invasiva de la presión sanguínea utilizan tiempo de muestreo, dicho de otra manera, no permiten una medición continua. La mayoría o casi todos utilizan un brazalete inflable para aplicar contrapresión y ocluir una arteria subyacente que se libera lentamente de la contrapresión por la deflación gradual del brazalete. La habilidad para identificar las presiones sistólica, diastólica y media correctamente depende del método empleado y de la velocidad de deflación del brazalete en relación a la frecuencia cardiaca. El método de medición indirecta de presión sanguínea más habitual es el de auscultación. En 1905 Korotkoff describió su método para la medición no invasiva de presión sanguínea en un hombre[20]. Empleando un brazalete Rivva Rocci y un estetoscopio describió la secuencia de sonidos que ocurren durante la deflación del brazalete desde una presión mayor que la sistólica a cero. Determinó que el primer sonido señalaba la presión sistólica, y el punto en el que desaparecía los sonidos identificaba la presión diastólica. La figura 3.3 ilustra el método. Figura 3.3 Método auscultatorio para la medición no invasiva de presión sanguínea [8]. 22 Goodman y Howell [21] reconocieron las siguientes cinco fases de los sonidos: FASE I Fuerte tono aprensivo con un claro corte FASE II Una sucesión de murmullos LA desaparición de los murmullos y la aparición de un tono parecido al tono de la FASE III primera fase pero menos marcado FASE IV El tono se vuelve menos claro en calidad o se vuelve más nublado FASE V La desaparición de todos los sonidos Ocasionalmente, durante la deflación del brazalete, los sonidos aparecen, desaparecen reaparecen, después nuevamente desaparecen, la primer desaparición ocurre cuando la presión del brazalete se encuentra entre los valores de presión media y presión sistólica. Este fenómeno se conoce como brecha auscultatoria, en la figura 3.4 puede observarse, además se indican las cinco fases y su valor aproximado en mmHg . Figura 3.4 Fases de los sonidos de Korotkoff y su valor aproximado en mmHg y estimación de la intensidad del sonido en cada fase [8]. 23 Para realizar el método de auscultación, el Voluntario debe estar cómodamente sentado, con el brazo ligeramente flexionado y con el antebrazo apoyado sobre una superficie lisa a la altura del corazón. La toma de la lectura en otra posición debe especificarse. Probablemente no haya gran diferencia entre las presiones arteriales registradas en personas normales sentadas y las registradas en personas normales de pie. Sin embargo en ciertas personas existe una notable diferencia en la presión arterial en diferentes posiciones, si el Voluntario además de estar sentado tiene otro posiciones se debe considerar. El brazalete desinflado se debe colocar con un margen inferior de alrededor de dos centímetros y medio por encima del espacio antecubital. Se debe tener cuidado para asegurar que el centro de la cámara de aire se aplica directamente sobre la superficie medial. Se debe hacer una palpación previa para determinar aproximada de la presión sistólica, para que el examinador tenga una estimación de la presión máxima a la que el sistema necesita ser elevado en determinaciones posteriores. La campana del estetoscopio debe aplicarse al espacio antecubital sobre la arteria braquial previamente palpada. La cabeza del estetoscopio debe aplicarse firmemente pero con una presión tan pequeña como sea posible, y sin que haya espacios entre la piel y el estetoscopio . Demasiada presión distorsionaría a la arteria y se producirían sonidos en presiones menores a la diastólica. El estetoscopio no debe tocar la ropa o el brazalete. Con el estetoscopio colocado, la presión se eleva aproximadamente 30 mmHg por encima del punto en el que el pulso radial desaparece, después se libera a una velocidad de 2 a 3 mmHg por segundo. La deflación rápida o muy lenta provoca errores sistemáticos. Como la presión cae, los sonidos de Korotkoff empiezan a escucharse sobre la arteria por debajo del puño y pasan a lo largo de cuatro fases a medida que disminuye la presión y los sonidos desaparecen. En algunos sujetos, particularmente en Voluntarios hipertensos, los sonidos usuales se escucha sobre la arteria cuando la presión del brazalete es alta, desaparecen a medida que la presión disminuye y después reaparece con un nivel mínimo. La desaparición temporal de los sonidos se denomina brecha auscultatoria y ocurre durante la última parte de la fase I y la fase II. Debido a que la brecha auscultatoria puede cubrir un rango de 40 mmHg uno puede subestimar el valor de presión sistólica o sobrestimar la presión diastólica. Cuando todos los sonidos han desaparecido se debe desinflar rápidamente y completamente el brazalete. 24 3.2.1 Presión sistólica, diastólica y media. Justo en el momento en el que la presión del brazalete cae por debajo de la presión sistólica, la sangre comienza a fluir a través de la arteria por debajo del brazalete durante la presión sistólica, con lo que comienzan a escucharse ruidos de golpeteo, sincrónicos con el latido cardiaco, en la arteria antecubital. Cuando la presión en el brazalete disminuye e iguala a la presión diastólica, la arteria ya no se ocluye, lo que significa que el factor básico que provoca los sonidos( el chorro de sangre a través de una arteria apretada) ha desaparecido. La presión arterial media, es la media de todas las presiones medidas milisegundo a milisegundo durante un periodo dado. No es igual a la media de las presiones sistólica y diastólica, porque la presión se mantiene más cerca de la presión diastólica que de la sistólica durante la mayor parte del ciclo cardiaco, a todas las edades y especialmente en las avanzadas, en la figura 3.5 se refleja lo anterior. Por tanto, la presión arterial media se determina aproximadamente con el 60% de la presión diastólica y el 40% de la sistólica. Figura 3.5 Relación de la presión media con la presión sistólica y diastólica de acuerdo a la edad [1]. El método auscultatorio para la determinación de las presiones sistólica y diastólica no es del todo exacto, pero habitualmente ofrece valores en torno al 10% de los determinados mediante mediciones arteriales directas 25 3.3 Método oscilométrico La determinación oscilométrica de presión arterial se basa en la observación de la amplitud de las oscilaciones de pulso a través del brazalete, cuando este es desinflado. Marey demostró por primera vez en 1876, y posteriormente se confirmó, que cuando las oscilaciones de la presión en un manguito de esfigmomanómetro se registran durante el deshinchado gradual, la presión correspondiente al momento de máxima oscilación equivale a la presión arterial media obtenida por registro intra-arterial. Las oscilaciones empiezan muy por encima de la presión sistólica y continúan por debajo de la diastólica, por lo que se debe determinar las presiones sistólica y diastólica mediante formulas matemáticas basadas en el valor de la presión arterial media calculada o indirectamente mediante algún algoritmo establecido empíricamente. La presión sistólica se considera como la correspondiente al momento en que la oscilación aumenta bruscamente y la diastólica como el momento en que la oscilación disminuye rápidamente. Una ventaja de este método es que no es necesario colocar ningún transductor sobre la arteria humeral, con lo que la colocación del manguito no tiene una importancia crucial. El principal problema de esta técnica es que la amplitud de las oscilaciones depende de diversos factores aparte de la presión arterial, el más importante de los cuales es la rigidez de las arterias, además de que no permite una medición continua. 3.4 Cateterismo arterial Un catéter arterial (mostrado en la figura 3.6) es una sonda hueca delgada que se coloca en una arteria(vaso sanguíneo grande) en la muñeca, ingle u otra localización para medir la presión sanguínea con mayor precisión de la que es posible con el manguito de presión[22]. Esto recibe a menudo el nombre de "vía arterial" en las unidades de cuidados intensivos(UCI). El catéter arterial permite medir la presión sanguínea de forma precisa y de manera continua; las mediciones repetidas se denominan monitorización. El uso de esta técnica implica ciertos riesgos: Infecciones: Como sucede con todas las sondas insertadas en el organismo, las bacterias pueden pasar a través de las mismas desde la piel al torrente circulatorio. Coágulos de sangre: Si se forman coágulos de sangre en la punta de un catéter arterial, pueden obstruir el flujo sanguíneo. Por ello el conducto es llenado incialmente con una 26 solución que contiene anticoagulante (heparina) para evitarlo, pero aún si no se tienen los cuidados necesarios, si se formara un coágulo y no existe otro vaso sanguíneo que aporte sangre a la zona de mas allá del coagulo, ello puede causar la pérdida de un brazo o una pierna. Figura 3.6 Catéter arterial [22] 3.5 Definición del PAT El monitoreo diario de la presión sanguínea requiere técnicas de medición no invasivas. El seguimiento de este signo es importante para el diagnóstico y la prevención de enfermedades cardiovasculares. Para la medición continua de la presión sanguínea, hasta hace poco era preciso recurrir a la medición invasiva, como se mencionó en la sección anterior con él cateterismo. El método invasivo tiene efectos retroactivos que modifican a su vez los valores, aparte de la influencia de aspectos psicológicos debidos al carácter de estos métodos. Por otro lado, la medición de la presión sanguínea con dispositivos de oclusión, hace que los Voluntarios se pongan nerviosos, lo cual resulta inconveniente. Una alternativa para la estimación de la presión sanguínea de manera no invasiva es el tiempo de arribo de pulso, o por sus siglas en ingles PAT, depende de un par de sitios de referencia, es decir el PAT es el tiempo necesario para que la onda de presión arterial viaje entre un sitio proximal a otro distal. 27 Se puede determinar a partir de un electrocardiograma(ECG) y la fotopletismografía(PPG) en un dedo. El PAT comúnmente se calcula como la diferencia de tiempo entre la onda R de un ECG y un punto referencia de la onda del pulso proveniente de la señal PPG. Se ha demostrado su relación con la presión arterial[23]. El complejo QRS refleja la excitación del músculo ventricular y el comienzo de la sístole ventricular. Los ventrículos conservan su volumen hasta que la presión intraventricular supera la presión dentro de la aorta y la arteria pulmonar, la válvula aórtica y la válvula pulmonar se abren y la sangre sale de los ventrículos hacia la circulación periférica y hacia los pulmones respectivamente(Figura 3.7). Figura 3.7 A) Todas las válvulas cerradas [2]. B) Vaciado de los ventrículos hacia la circulación periférica y pulmonar respectivamente [2]. Con la señal fotopletismográfica de una arteria es posible monitorea el arribo del pulso sanguíneo proveniente de la circulación periférica . Comúnmente el PAT puede ser considerado como un índice de rigidez arterial(expresado como índice de augumentación, es decir la capacidad que tiene la capa media de contraerse y expandirse para compensar los cambios de presión dentro del sistema circulatorio), y ha sido empleado indirectamente para la estimación de la presión arterial[24]. 28 Capítulo 4. Estimación del PAT Para este trabajo se decidió optar por la técnica del PAT para la estimación de la presión sanguínea por ser una técnica no invasiva y que permite obtener un monitoreo casi continuo de su valor (latido a latido), por tanto para ello es necesario procesar señales de ECG y PPG registradas de manera simultánea, de las cuales se obtendrá el PAT correspondiente a cada ciclo cardiaco. Las señales que se analizaran se adquirieron con el sistema de monitoreo de señales fisiológicas de origen cardiovascular en personas sentadas [25]. 4.1 Determinación del PAT Para la determinación de los intervalos, se analizarán las señales de ECG y PPG de 20 personas sanas, ciclo a ciclo. Por individuo se cuenta con tres registros: Tabla II. Tipo de registro. Tipo de registro Descripción del registro 1 Reposo La persona permanece en una posición de reposo durante un minuto. 2 Ejercicio Respiratorio 3 Maniobra de Valsalva Mientras se realiza la medición, la persona debe respirar durante un minuto siguiendo el ritmo marcado por una señal sinusoidal con una frecuencia seleccionada por el sujeto, mostrada en un osciloscopio. La persona realiza la maniobra de Valsalva durante 20-25 segundos. La duración de este ejercicio es de 1 minuto con 40 segundos. El segundo y tercer registro, tienen la finalidad de evaluar los efectos de la respiración en la medición, y generar cambios de presión arterial. Al finalizar la adquisición de cada registro, se midió la presión arterial del Voluntario con un medidor de presión arterial digital. Con la ayuda del software MATLAB®, se analiza cada uno de los registros para la determinación del PAT correspondiente, siguiendo la metodología mostrada en el diagrama a bloques de la figura 4.1. El filtrado de señales es recomendable únicamente para la etapa de procesamiento; la detección de los sitios para el cálculo de intervalos es de mayor utilidad si se realiza sobre las señales originales para evitar generar un cambio en la fase de la señal y por tanto medir un PAT incorrecto. 29 Lectura del archivo Separación de las señales Detección del complejo QRS Detección de la onda R Detección del pico del PPG Estimación del PAT Figura 4.1 Metodología para la determinación del tiempo de arribo de pulso 4.1.1 Detección del complejo QRS Posterior a la lectura y separación de las señales, se realiza un procesamiento al electrocardiograma para facilitar la detección del complejo QRS, la figura 4.2 muestra los procedimientos a los que se somete el ECG, a continuación se detalla cada una de las etapas. La etapa de filtrado comprende dos filtros. El primer filtro es un pasa bajas con una frecuencia de corte igual a 40 Hz, para eliminar la interferencia de la línea eléctrica (60 Hz). En la figura 4.3 se presenta la señal original (A) y la señal filtrada (B), se observa una notable reducción de la interferencia, sin embargo, los registros presentaban movimiento de la línea base, como se muestra en la figura 4.4A. ECG Filtrado Primera derivada Asignación de un umbral Detección de QRS Figura 4.2 Procesamiento de ECG Figura 4.3 A) Señal de electrocardiograma original B) Señal con un filtro pasa bajas a 40 Hz. Remover el movimiento de línea base, requiere que la señal se filtre nuevamente, para esto se ocupa un filtro pasa altas con frecuencia de corte igual a 2 Hz. La figura 4.4 muestra la señal con movimiento de línea (A) y la señal sin movimiento (B). Ambos filtros no afectan 30 el objetivo del procesamiento que es encontrar el complejo QRS, ya que la banda de frecuencia de éste se encuentra entre los 5 Hz y15 Hz [26]. Figura 4.4 A) ECG con movimiento de línea base B) ECG sin movimiento de línea base. Tener la señal de ECG con poca interferencia y sin movimiento de línea base resulta ventajoso para ubicar el complejo QRS. Posterior al filtrado, debido al alto nivel de pendiente del complejo QRS, se obtiene la primera derivada (ECG'). En la figura 4.5 B) los valores de ECG', como se esperaba, son prominentes positiva y negativamente en el segmento del complejo QRS en comparación a las otras ondas propias del ECG, dicha prominencia hace posible asignar ya sea un umbral positivo (UMAX) o un umbral negativo (UMIN) y de esta manera ubicar los complejos QRS. La figura 4.5 C) muestra los eventos encontrados con este método. En este trabajo se utilizó la pendiente negativa de ECG’ y se estableció UMIN como la mitad del valor promedio de los picos negativos de todo el registro. 31 Figura 4.5 A) Electrocardiograma, B) Electrocardiograma derivado (ECG'), UMAX umbral positivo, UMIN umbral negativo, C) Eventos Los eventos se registran como en la tabla III, en esta se deposita la información correspondiente al número de evento (pulso encontrado), muestra inicial, muestra final y la diferencia entre ambas. Tabla III. Información correspondiente a los eventos detectados. # Evento Muestra inicial Muestra Final Diferencia 29 30 31 32 33 34 35 36 37 38 82126 85237 88457 91780 95135 98404 101601 104671 107591 110398 82192 85304 88516 91840 95194 98463 101661 104735 107650 110458 66 67 59 60 59 59 60 64 59 60 32 Para evitar falsos positivos, es decir, la detección de latidos inexistentes, se descartaron aquellos eventos que tuvieran una diferencia menor o igual a 40 muestras. 4.1.2 Detección de la onda R Para detectar la onda R se procedió de la siguiente manera. A partir de la muestra inicial de cada evento, se estableció un intervalo de 400 muestras hacia atrás, dado que se utilizó la sección negativa de la derivada. En ese intervalo se buscó el valor máximo sobre la señal original (sin filtrar) que debería corresponder a la ubicación de la onda R. En la figura 4.6A se muestran unas ubicaciones encontradas con este algoritmo. 4.1.3 Detección del pico de la onda de flujo sanguíneo El algoritmo para la detección del pico de la onda de flujo sanguíneo es el mismo algoritmo para la detección de la onda R. Sabiendo que a cada ciclo cardiaco corresponde una onda de flujo sanguíneo, el intervalo de datos a analizar se establece entre la onda R del ciclo actual y la siguiente onda R como límites. En la figura 4.6B se han marcado los picos encontrados con este algoritmo. Figura 4.6 Resultado del algoritmo para la detección de la onda R del ECG y el pico del PPG. 4.1.4 Medición del PAT El PAT se determina a partir de la diferencia entre los picos del PPG y la respectiva onda R del ECG. La tabla IV muestra un ejemplo de los valores de PAT calculados. En la figura 4.7 se muestra la longitud del PAT estimado desde la onda R del ECG (figura superior) hasta el pico del PPG (figura inferior). 33 Tabla IV. Registro de los tiempos correspondientes a la onda R, el pico de la onda PPG, y el PAT calculado. # Evento Dato inicial Dato Final Dimensión Onda R Pico PPG Tiempo Onda R(s) Tiempo Pico PPG(s) PAT(s) 29 82126 82192 66 82060 83273 20.515 20.81825 0.30575 30 85237 85304 67 85162 86362 21.2905 21.5905 0.3015 31 88457 88516 59 88382 89598 22.0955 22.3995 0.306 32 91780 91840 60 91701 92907 22.92525 23.22675 0.30025 33 95135 95194 59 95060 96274 23.765 24.0685 0.30675 34 98404 98463 59 98329 99522 24.58225 24.8805 0.2985 35 101601 101661 60 101528 102722 25.382 25.6805 0.2985 36 104671 104735 64 104598 105830 26.1495 26.4575 0.3105 37 107591 107650 59 107518 108758 26.8795 27.1895 0.31225 38 110398 110458 60 110317 111519 27.57925 27.87975 0.2985 Figura 4.7 PAT estimado. 34 Capítulo 5. Resultados Después de medir el PAT en todos los registros, se analizó el comportamiento simultáneo de los intervalos medidos y los picos de la onda de flujo sanguíneo. Las medidas realizadas sugieren relación inversa entre los intervalos de tiempo y la onda de flujo. Como se mencionó en el capítulo anterior, por persona se tienen tres registros medidos en situaciones distintas, cada uno aportó información importante, sin embargo el de mayor utilidad fue el tercer registro, en éste los sujetos llevaban a cabo la maniobra de Valsalva. A continuación se describen los resultados generales por cada tipo de situación. 5.1 Reposo Durante la adquisición del primer registro las personas se mantenían en reposo durante un minuto, al final calculaba el promedio de los intervalos PAT de todos los latidos. La figura 5.1 muestra un ejemplo de los cambios del PAT durante el registro, los cuales pueden ser debidos a la respiración. Figura 5.1 Variación del PAT en situación de reposo correspondiente al Voluntario 4. 35 5.2 Ejercicio respiratorio Durante la adquisición del segundo registro se realizaba un ejercicio respiratorio, las personas debían mantener un ritmo al respirar marcado por una onda sinusoidal con una frecuencia de entre 200 mHz y 230 mHz mostrada en un osciloscopio [25]. El análisis de los registros con esta situación demuestra los efectos de la respiración sobre la onda de flujo sanguíneo modulando su amplitud. La figura 5.2 muestra un ejemplo de los cambios del PAT durante el registro. Figura 5.2 Variación del PAT durante un ejercicio respiratorio correspondiente al Voluntario 4 5.3 Análisis de la variación de presión sanguínea y el PAT La tabla V muestra la información sobre las características físicas de los voluntarios cuyos registros se han analizado. Se midió la presión arterial al final del ejercicio en reposo (Presión inicial en la Tabla V) y al final del ejercicio de respiración (Presión final en la Tabla V). Para cada ejercicio se calculó el PAT promedio de todo el registro para tener un PAT inicial (correspondiente al ejercicio en reposo) y un PAT final (que corresponde al ejercicio de respiración). La relación entre la variación de presión sanguínea sistólicay la variación de los PAT correspondiente a los Voluntarios 2, 6, 7 y 10 es inversa como se esperaba, mientras que la de los Voluntarios restantes es directa. En cuanto a la relación entre la variación de presión sanguínea diastólica y la variación de los PAT correspondiente a los voluntarios 2, 3, 7 y 8 es inversa, para el resto de los Voluntarios la relación es directa. 36 Tabla V. Presión arterial y PAT medido correspondiente a los ejercicios de reposo y de respiración. Edad (años) Peso (Kg) Estatura (m) Frecuencia de respiración Presión inicial (mm Hg) Presión final (mm Hg) PAT inicial(s) PAT final(s) Voluntario 1 37 65 1,66 210 114/81 107/65 0.342271 0.334676 Voluntario 2 23 70 1,70 215 120/72 127/75 0.350066 0.343132 Voluntario 3 21 82 1,70 215 146/72 138/86 0.335496 0.304441 Voluntario 4 22 90 1,85 210 107/69 110/70 0.346055 0.350229 Voluntario 5 25 70 1,62 225 103/73 97/67 0.348714 0.332794 Voluntario 6 23 52 1,57 225 106/67 105/69 0.288779 0.289648 Voluntario 7 22 70 1,66 200 111/65 99/60 0.297271 0.308828 Voluntario 8 24 80 1,80 220 110/61 109/71 0.361455 0.360159 Voluntario 9 21 70 1,66 200 93/70 96/70 0.292358 0.293747 Voluntario 10 22 78,5 1,66 200 115/89 132/80 0.335196 0.33020 5.4 Maniobra de Valsalva Mientras se adquiría el tercer registro, cada sujeto realizaba una maniobra llamada como maniobra de Valsalva durante 20 a 25 segundos aproximadamente, comenzando alrededor del segundo 20 del registro. Este experimento con frecuencia es utilizado para generar cambios de presión. La maniobra de Valsalva consiste en que el sujeto debe tratar de espirar con la boca y nariz cerradas, de forma que se mantenga una presión intratorácica elevada constante un cierto periodo de tiempo. Además, la maniobra provoca cambios en el ritmo cardiaco, la presión sanguínea, el volumen de embolada y la contractibilidad del miocardio [27]. La maniobra de Valsalva suele dividirse en cuatro fases en base al cambio de la presión sanguínea, como puede verse en la figura 5.3. Figura 5.3 Variación de la presión sanguínea durante las fases de la Maniobra de Valsalva[27]. 37 En la fase I, mientras el sujeto contiene la respiración, el aumento de la presión intratorácica fuerza la sangre del circuito pulmonar hacia la aurícula derecha, provocando un ligero aumento de la presión sanguínea. Durante la fase II, la presión intratorácica dificulta el retorno venoso, provocando una caída súbita del volumen de embolada y de presión sanguínea. La progresiva contracción de los vasos sanguíneos ocasionada por la caída del volumen de embolada hace que la presión sanguínea vuelva lentamente a niveles cercanos a los de antes de la maniobra. La fase III se inicia con la liberación de la presión intratorácica del sujeto, que provoca una pequeña caída de la presión sanguínea debida a la expansión de los vasos pulmonares y la aorta. Finalmente en la fase IV, el aumento del retorno venoso provoca un aumento del volumen de embolada y la presión sanguínea hasta niveles superiores a los de antes de la maniobra, a los que después retorna lentamente. La maniobra de Valsalva resultó un excelente recurso para generar cambios de presión. La variación del PAT medido en estos registros sugiere una relación inversa con la presión sanguínea, como se puede apreciar en la figura 5.4. Figura 5.4 Comportamiento del PAT durante la maniobra de Valsalva correspondiente al Voluntario 1 Se analizaron los registros en los que se observa que los Voluntarios realizaron la maniobra de forma correcta. Se determinó un PAT para los segundos anteriores al inicio de la Fase I de la maniobra (PAT inicial en la Tabla VI) y un PAT para los segundos correspondientes a la Fase III (PAT final en la Tabla VI). En la figura 5.4 en los instantes correspondientes a la Fase I se observa una disminución en el valor de los PAT provocado por un aumento de presión sanguínea, durante la Fase III el valor de los PAT incrementa debido a la caída de presión sanguínea a valores inferiores a los de antes de iniciar la maniobra. 38 Se puede ver en la tabla VI que para todos los casos el PAT inicial es mayor al PAT final, lo que corresponde a una relación inversa de la presión sanguínea y el PAT tal como se esperaba. Tabla VI. Presión arterial y PAT medido correspondiente al ejercicio de la maniobra de Valsalva. Voluntario 1 Edad (años) 37 Peso (Kg) 65 Estatura (m) 1,66 Presión (mm Hg) 108/74 Voluntario 2 23 70 1,70 Voluntario 7 22 70 Voluntario 8 24 80 PAT inicial PAT final 0.31617 0.28725 120/68 0.31275 0.30116 1,66 102/66 0.29168 0.28005 1,80 109/65 0.34936 0.32913 39 Conclusiones Se desarrolló un algoritmo que permite detectar eficazmente puntos de interés en registros de ECG y PPG previamente adquiridos. El ejercicio respiratorio evidenció que la respiración tiene efecto sobre las señales en el sentido de modular su amplitud, más no es claro su efecto en la presión sanguínea dado que no se encontraron efectos en el PAT. Los cambios en los valores de la presión sanguínea medida podrían ser debidos al instrumento utilizado. La maniobra de Valsalva es un excelente ejercicio para generar cambios de presión, lo cual coincidió con los resultados de la estimación del PAT. Los registros analizados pertenecían a personas jóvenes y aparentemente sanas, sería muy interesante hacer un análisis en personas que presenten ciertas patologías cardíacas o enfermedades relacionadas con la presión arterial como hipertensión. La relación entre la variación de presión sanguínea y la variación de los PAT de la tabla V es inversa en algunos Voluntarios como se esperaba y en otros es directa. La tabla VI del ejercicio de la maniobra de Valsalva, sugiere una relación inversa con la presión sanguínea. Para todos los casos el PAT inicial es mayor al PAT final, lo que corresponde a un aumento de presión sanguínea tal como se esperaba. Los resultados obtenidos motivan a implementar un sistema de monitoreo de la presión sanguínea de forma continua, sin hacer uso de elementos de oclusión. Los valores registrados en la tabla V y la tabla VI son valores obtenidos con un medidor digital de presión arterial, este requiere de un periodo de muestreo, lo que resta fiabilidad a la relación entre el PAT y la presión arterial. Para complementar este estudio, habría que medir la presión sanguínea latido a latido. 40 Referencias [1] John E Hall; Arthur C Guyton. 2008. Textbook of medical physiology. 11th Edition. Philadelphia, Pa. Saunders/Elsevier. [2] Barrett, K.E. et al. 2010. Ganong's Review of Medical Physiology. 23 th Edition. New York, McGraw-Hill. [3] Richard E. Klabunde. 2012. Cardiovascular Physiology Concepts. 2nd Edition. Baltimore, MD. Lippincott Williams & Wilkins, a Wolters Kluwer business. [4] Leake C D 1962 The historical development of cardiovascular physiology Handbook of Physiology: Circulation vol 1 (Bethesda, MD: American Physiological Society) pp 11–22. [5] Marey E-J 1863 Physiologie M´edicale de la Circulation du Sang (Paris: Delahaye) [6] Mackenzie J 1902 The Study of the Pulse, Arterial, Venous, and Hepatic, and the Movements of the Heart (Edinburgh: Young J Pentland). [7] Mahomed F A 1872 The physiology and clinical use of the sphygmograph Med. Time Gaz. 1 62. [8] Geddes L A 1970 The Direct and Indirect Measurement of Blood Pressure (Chicago, IL: Year Book Medical Publishers). [9] Riva-Rocci S 1896 Un nuovo sfigmomanometro Gazz. Med. di Torino 50 981–1017 [10] O’Brien E and Fitzgerald D 1994 The history of blood pressure measurement J. Hum. Hypertens. 8 73–84. [11] Postel-Vinlay N 1997 A Century of Arterial Hypertension (New York: Wiley). [12] Pressman G L and Newgard PM1963 A transducer for the continuous external measurement of arterial blood pressure IEEE Trans. Biomed. Eng. 10 73–81. [13] Matthys K S, Kalmar A F, StruysMM,Mortier E P, Avolio A P, Segers P and Verdonck P R 2008 Long-term pressure monitoring with arterial applanation tonometry: a non-invasive alternative during clinical intervention? Technol.Health Care 16 183–93. [14] McEniery C M, Yasmin,McDonnell B, Munnery M,Wallace SM, Rowe C V, Cockcroft J R,Wilkinson I B and ACCT Investigators 2008 Central pressure: variability and impact of cardiovascular risk factors: the Anglo-Cardiff Collaborative Trial II Hypertension 51 1476–82. [15] Penaz J 1973 Photoelectric measurement of blood pressure, volume and flow in the finger Dig. of the 10th Int. Conf.on Medical and Biological Engineering ed A Albert,WVogt andWHellig (Oresden: International Federation for Medical and Biological Engineering) p 104. [16] G.Grzib, P.Qirós and C.Briales 1993. La tensión arterial como variable dependiente en psicología. Rev. de Psicol. Gral. y Aplic. 46(2), 161-169 [17] Challoner A V J 1979 Photoelectric plethysmography for estimating cutaneous blood flow NonInvasive Physiological Measurements vol 1 ed P Rolfe (London: Academic) pp 125–51 41 [18] John Allen, Photoplethysmography and its application in clinical physiological measurement, Physiol. Meas. 28 (2007) R1–R39 [19] Fick, A Ein neuer Blutwellenzeichner. Reicherts u. du Bois Reymond's Arch. Anat Physiol. 1864, 5583, 543-548. [20] Geddes, L. A, Hoff, H. E., and Badger, A S. Introduction of the auscultatory method of measuring blood pressure-including a translation of Korotkoff's original paper. Cardiovascular Research Center Bull. 1966, 5(2), 57-74. [21] Goodman, E. H. and Howell, A A. Further clinical studies in auscultatory method of determining blood pressure. Amer. Journ. Med. Sci. 1911, 142, 334-352. [22] Manthous, C, Tobin, MJ; A primer on critical care for patiens and their family, 2005. [23] O'Brien E, Coats A, Owens P, Petrie J, Padheld P, Littler WA, de Swiet MA, Mee F. Use and, interpretation of ambulatory blood pressure monitoring: recommendations of the British Hypertension Society. BMJ 2000: 320: 1128-34. [24] Zhang Q. (2010). Cuff-free blood pressure estimation using signal processing techniques. Thesis. University of Saskatchewan. [25] Barros Mendoza Viridiana(2014). Sistema de monitoreo de señales fisiológicas de origen cardiovascular en personas sentadas. Tesis de licenciatura. Universidad Veracruzana, Xalapa Veracruz. [26] Thakor, N. V., Webster, J.G., & TompkinS, W. J. (1983). Optimal QRS detector. Medical and Biological Engineering, 21, 345-350. [27] Lee G, Matthews MB and Sharpey-Schafer EP. The effect of the Valsalva maneuver on the systemic and pulmonary arterial pressure in man. British Heart Journal, 1954, 16(3), pp. 311-316. 42