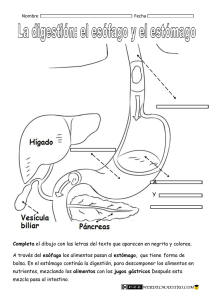
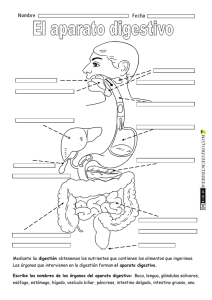
valoracion y cuidados de valoracion y cuidados
Anuncio

VALORACION Y CUIDADOS DE VALORACION Y CUIDADOS DE ENFERMERIA A PACIENTES CON PROBLEMAS GASTROINTESTINALES > MAR PASTOR ARMENDARIZ MAR PASTOR ARMENDARIZ GENERALIDADES: ANATOMIA Y FISIOLOGIA VALORACION CLINICA VALORACION CLINICA La valoración se realiza en varias parte: anamnesis, exploración física , exploración radiológica y exploraciones endoscópicas. endoscópicas La ANAMNESIS de un paciente con patología abdominal, pone de manifiesto los signos y síntomas de los órganos afectados, siendo los más frecuentes el dolor abdominal, vómitos, nauseas, arcadas, diarrea, constipación y hemorragias digestivas .No se debe olvidar que un signo y síntoma fundamental es el dolor . En relación a los signos y síntomas que observemos, nos darán una idea, de la zona donde se está produciendo la patología EXPLORACION FISICA EXPLORACION FISICA Lóbulo derecho del hígado Angulo hepático del colon Suprarrenales y los 2/3 superiores del riñón derecho HIPOCONDRIO DERECHO DERECHO, DECIMA COSTILLA Lóbulo izquierdo del hígado, vesícula biliar, curvatura mayor del estomago, bulbo duodenal, parte de la cabeza del páncreas Aorta y la vena cava páncreas, inferior EPIGASTRIO 2ª-3ª LUMBAR Cuerpo del estomago, ángulo esplénico del colon, bazo, cola del páncreas, glándula suprarrenal y riñón izquierdo HIPOCONDRIO IZQUIERDO SUBCOSTAL 1/3 inferior del riñón derecho Colon ascendente FLANCO DERECHO CRESTA ILIACA ANTERO SUPERIOR Parte inferior del estomago, marco duodenal, i, delgado, cabeza y cuerpo del páncreas, colon transverso, pelvis renal, parte superior de los uréteres , aorta y vena cava inferior UMBINICAL 5ª LUMBAR 1/3 inferior del riñón izquierdo, colon descendente FLANCO IZQUIERDO TRANSTUBERCULAR Ciego, apéndice, psoas e ilion FOSA ILIACA DERECHA i.delgado, el extremo distal de Colon descendente los uréteres, vejiga, útero y Psoas iliaco colon sigmoide FOSA ILIACA IZQUIERDA HIPOGASTRIO BORDE EXTERNO DEL RECTO ANTERIOR EXPLORACION RADIOLOGICA EXPLORACION RADIOLOGICA RADIOLOGIA SIMPLE SIN CONTRASTE RADIOLOGIA SIMPLE DE ABDOMEN RADIOLOGIA BARITADA ESTUDIO DEL ESOFAGO ESTUDIO DEL ESTOMAGO Y DUODENO TOMOGRAFIA COMPUTERIZADA TOMOGRAFIA COMPUTERIZADA RESONANCIA MAGNETICA ANGIOGRAFIA ESTUDIO DE LA PORCION SUPERIOR DEL APARATO DIGESTIVO ESTUDIOS DE LA PORCION INFERIOR DEL APARATO DIGESTIVO ESTUDIOS DE LA PORCION INFERIOR DEL APARATO DIGESTIVO EXPLORACIONES ENDOSCOPICAS ESOFAGOGASTRODUODENOSCOPIA ( EGD) COLANGIOPANCREATOMOGRAFIA RETROGRADA COLANGIOPANCREATOMOGRAFIA RETROGRADA ENDOSCOPICA ( CPRE) ANOSCOPIA ANOSCOPIA RECTOSCOPIA SIGMOIDOSCOPIA COLONOSCOPIA PATOLOGIA DEL PATOLOGIA DEL SISTEMA SISTEMA G S O GASTROINTESTINAL S PATOLOGIAS DE LA CAVIDAD BUCAL Y GLANDULAS SALIVARES PERIODONTITIS Denominada comúnmente piorrea, es una enfermedad crónica e irreversible que puede cursar con una gingivitis inicial, para luego proseguir con una retracción g g gingival y pérdida de hueso hasta, en el caso de no ser tratada, dejar sin soporte yp , , j p óseo al diente. GINGIVITIS La GINGIVITIS es una enfermedad bucal generalmente bacteriana que provoca inflamación y sangrado de las encías, causada por los restos alimenticios que quedan atrapados q p entre los dientes. Es muyy frecuente q que su origen g sea causado por el crecimiento de las muelas del juicio, que produce una concavidad, que es donde se deposita el agente patógeno o bacteria. CA I S CARIES LA CARIES es una enfermedad multifactorial que se caracteriza por la destrucción de los tejidos del diente como consecuencia de la desmineralización provocada por los ácidos q p que ggenera la p placa bacteriana. AFTA El AFTA (postemilla, estomatitis aftosa o úlcera bucal) es una lesión o ulcera, como una pequeña herida o llaga, que se localiza generalmente en la mucosa oral de bordes p planos y regulares g y rodeada de una zona de eritema .Generalmente aparecen en la zona interior de los labios, las mejillas, las encías, o la lengua. No es una enfermedad contagiosa. ANGINA DE LUDWING También denominada flemón difuso híper séptico y gangrenoso de piso de boca, es una infección severa y mortal de origen dental, en la que el pus invade ggravemente cara,, cuello,, vías respiratorias p yp pulmones. CANCER DE LA BOCA Es un término general en medicina para cualquier crecimiento maligno localizado en la boca. Puede aparecer como una primaria del mismo tejido de la cavidad oral,, o p por metástasis de un sitio de origen g distante,, o bien p por extensión de estructuras anatómicas vecinas, tales como la cavidad nasal o el seno maxilar. PAROTIDISTIS Más popularmente conocida con el nombre de paperas, es una enfermedad contagiosa que puede ser aguda o crónica, localizada fundamentalmente en una o ambas gglándulas p parótidas , q que son gglándulas salivales mayores y ubicadas detrás de las ramas ascendentes de la mandíbula. SINDROME DE PAPILLON‐ SINDROME DE PAPILLON‐LEFÈVRE SINDROME DE PAPILLON Es una enfermedad hereditaria ,extremadamente rara, caracterizada por hiperqueratinosis de las palmas de las manos y las plantas de los pies acompañada de enfermedad f d d periodontal i d t l , hiperhidrosis hi hid i y caries i dental d t l. Estos síntomas se desarrollan en edades tempranas del afectado, comenzado ya durante la lactancia PATOLOGIAS ESOFAGICAS •ALTERACIONES ESTRUCTURALES •TRANSTORNOS MOTORES •PATOLOGIA INFLAMATORIA Y/O INEFECCIOSA Y/O INEFECCIOSA •TUMORAL DIVERTICULOS DE ZENKER Localizado en 1/3 superior del esófago. Pueden causar halitosis, regurgitación de alimento no digerido, disfagia orofaríngea e incluso una obstrucción bt ió completa l t por compresión. Puede provocar broncoaspiración, formación de fístulas entre el divertículo y la tráquea, hemorragia intra diverticular y más raro, raro un carcinoma epidermoide dentro del divertículo. SINDROME DE PLUMMERPLUMMER-VINSON Es una enfermedad relacionada con los anillos y membranas esofágicas. Es una afección que a veces ocurre en personas con anemia ferropénica crónica. Las personas tienen ti difi lt d para dificultad deglutir debido a crecimientos de tejido pequeños y delgados que bloquean parcialmente la parte superior del esófago y el anillo de Schatzki DISFAGIA LUSORIA (disfagia de Bayford‐ DISFAGIA LUSORIA (disfagia de Bayford‐Autenrich) •Es E una malformación lf ió anatómica tó i que consiste i t en q que uno de los vasos q que se originan g en la aorta (arteria subclavia derecha), nace en un punto anómalo y para llegar al brazo derecho sigue un trazado distinto, provocando una compresión del esófago. Esta compresión puede llegar a provocar disfagia y en tal caso requerirá corrección quirúrgica. En condiciones normales, normales la arteria subclavia derecha se origina en la cuarta rama del arco aórtico fetal. Ocasionalmente se produce una malformación originándose dicha arteria en la malformación, aorta descendente de la aorta, rodeando el esófago hasta llegar al brazo derecho . En estas p condiciones la arteria ocasiona una compresión progresiva del esófago con una disfagia progresiva ANILLO DE SCHATZKI Un anillo esofágico inferior es una anomalía congénita del esófago que ocurre en el 4% de las personas. Éste causa estrechamiento de la parte inferior del esófago .Este anillo de tejido no canceroso puede causar problemas para deglutir (disfagia) y se puede tratar con la dilatación de dicho estrechamiento. Si la disfagia que producen es severa, puede ser necesario dilatar el esófago TRANSTORNOS MOTORES DEL ESOFAGO PRIMARIOS: ACALASIA: Enfermedad poco frecuente y de causa desconocida. Se caracteriza por tener alteradas las conexiones nerviosas del esófago lo caracteriza por tener alteradas las conexiones nerviosas del esófago, lo que impide que la comida avance correctamente desde la boca hasta el estómago. ESPASMO ESOFAGICO DIFUSO: episodios de contracciones caóticas del esófago que ocasionan que el alimento no avance desde el esófago hacia el estómago ocasionando que el paciente experimente un dolor en el el estómago, ocasionando que el paciente experimente un dolor en el pecho prácticamente indistinguible del ocasionado por una angina o un infarto de miocardio. SECUNDARIOS: como la esclerodermia (enfermedad de la piel que puede afectar a otros órganos como el esófago) o la polimiositis/dermetomiositis (enfermedad de los músculos y la piel) de los músculos y la piel). / PATOLOGIA INFLAMATORIA / INFECCIOSA INFLAMATORIA: Enfermedad por reflujo gastroesofágico: es la principal patología inflamatoria del esófago. Esta enfermedad se caracteriza por producir ardor y quemazón en el tórax, que se inicia en la parte alta del abdomen y sube hasta el cuello. Si la inflamación es severa (esofagitis severa) o produce ulceras, el paciente puede experimentar dolor en el tórax. INFECCIOSA: La esofagitis por diversas causas infecciosas. Entre ellas conviene destacar: la esofagitis por cándidas, por virus del h herpes simple i l y por citomegalovirus. i l i E Este tipo i de d infecciones i f i aparecen sobre todo en gente inmunodeprimida ("bajas de defensas")) por tener un tumor, defensas tumor SIDA, SIDA etc. etc CANCER DE ESOFAGO Comienza en el revestimiento interior del esófago y se disemina hacia afuera hasta las otras capas a medida que crece. Las dos formas más comunes de cáncer de esófago se denominan de acuerdo con el tipo de células que se vuelven malignas (cancerosas): Carcinoma de células escamosas: cáncer que se forma en las células escamosas, l células las él l delgadas, d l d planas l que revisten ell esófago. óf Este tipo de d cáncer á se encuentra con mayor frecuencia en la parte superior y media del esófago, pero se puede presentar en cualquier lugar del esófago. También se llama carcinoma epidermoide. Adenocarcinoma: cáncer que comienza en las células glandulares (secretorias). Células glandulares en el revestimiento del esófago que producen y liberan líquidos como el moco. Los adenocarcinomas habitualmente se forman en la parte inferior del esófago, cerca del estómago Entre los factores de riesgo: Consumo de tabaco. C Consumo alto lt de d alcohol. l h l Esófago de Barrett: afección en la cual las células que revisten la parte inferior del esófago han cambiado o fueron reemplazadas por células l d él l anormales como consecuencia de una pirosis crónica. Edad avanzada. Sexo masculino. Esófago de Barrett Entre los signos y síntomas más comunes se incluyen dolor y/o dificultad para tragar y pérdida de peso, dolor q y tos,, indigestión g y acidez detrás del esternón,, ronquera estomacal. Pueden utilizarse las siguientes pruebas y procedimientos para su diagnostico: •Radiografía del tórax •Ingesta de bario •Esofagoscopia •Biopsia T t i t es quirúrgico: Tratamiento iú i esofagectomía f t í ttranstorácica, t á i o esofagectomía por vía tras hiatal HERNIA HIATAL H NIA HIA AL Es una alteración estructural, es una enfermedad que padecen muchas p personas sin importar p la edad. Se produce cuando la parte superior del estomago, hace presión en el diafragma, diafragma hacia arriba y los lados, formando una bolsa que invade el espacio del tórax entrando por tó t d en ell mismo i medio de una ínfima abertura ubicada en el diafragma. Hay tres tipos: paraesofágica, hiatal mixta y hiatal por desplazamiento desplazamiento. PERFORACION O ROTURA ESOFAGICA La perforación esofágica provoca una infección periesofágica virulenta,, con una mortalidad elevada. Etiología • Yatrógena Y tó • Síndrome de Boerhaave • Cuerpo extraño. extraño •Carcinoma, úlcera péptica, traumatismo abdominal o t á i torácico, i ingesta t de d cáusticos. á ti Síntomas: dolor, disfagia y fiebre Ttº: quirúrgico urgencia La perforación espontánea del esófago, esófago o síndrome de Boerhaave, sigue siendo a pesar de los avances en la técnica quirúrgica y en los cuidados intensivos, intensivos con una mortalidad del 20-75% [1-4]. El síndrome se caracteriza por una rotura de todo el espesor de la pared esofágica debido a un barotrauma inducido por un esfuerzo de vómito i incoordinado di d con cierre i pilórico iló i y contracción diafragmática contra un cricofaríngeo cerrado. Las elevaciones agudas de la presión intraluminal resultan en una rotura completa sobre el lado izquierdo del esófago inferior en el 90% de los pacientes SINDROME DE MALLORY SINDROME DE MALLORY ‐‐WEISS EEste t síndrome í d consiste i t en una hemorragia digestiva alta que se produce como consecuencia de erosiones i l longitudinales i di l en la l región de la unión gastroesofágica. Se produce tras i intensos vómitos ó i o incluso i l tos. Es más frecuente en alcohólicos, anorexia y bulimia El diagnóstico es por endoscopia, que además puede ser terapéutica. p También con éxito la vasopresina, la embolización, y sólo en raros casos ha sido necesaria la cirugía CU CUERPOS EXTRAÑOS OS X AÑOS Los cuerpos extraños o incluso el bolo alimenticio pueden quedarse atrapados p en zonas de estrechamientos fisiológicos, como son: por debajo del esfínter esofágico superior; alrededor del arco aórtico, justo por encima del esfínter esofágico inferior o en zonas de estrechamiento t h i t patológico, t ló i como son zonas de estenosis péptica, cáncer o anillo esofágico inferior. La clínica es de incapacidad para la deglución y dolor torácico. El tratamiento es retirar el cuerpo extraño p endoscópicamente. VA IC S SO AGICAS VARICES ESOFAGICAS Son venas anormalmente dilatadas que se encuentran en la parte final del esófago, por las que circula parte de la sangre que en condiciones normales debería pasar a través del hígado. Su dilatación es consecuencia de la dificultad que el hígado enfermo ofrece al paso de la sangre. El principal problema de la existencia de las varices esofágicas es el riesgo de rotura, f ó fenómeno que ocurre cuando d la l presión ió en ell interior i t i de d la l variz i supera la l resistencia de su pared. Es una urgencia medica si esto ocurre. No producen síntomas . La presencia de las varices es evidente si se manifiesta con melenas o con vómitos de posos de café. Ante la rotura: mareo, sudoración, perdida de consciencia, shock hipovolémico. El diagnostico es vía endoscopia. Al igual que el tratamiento, aunque en ocasiones es necesario realizar intervención quirúrgica de urgencia. QUEMADURAS POR SUSTANCIAS QUIMICAS Pueden ser accidentales o intencionadas. Se acompañan de quemaduras en labios, labios boca y faringe. Se produce un g dolor intenso en la deglución e incluso dificultad respiratoria por edema o por acumulación l ó de d moco en la l faringe. El tratamiento va dirigido a resolver o minimizar los principales síntomas: el dolor y la disfunción respiratoria. PATOLOGIAS GASTRICAS PATOLOGIAS GASTRICAS ABDOMEN AGUDO ABDOMEN AGUDO Síndrome caracterizado por dolor abdominal de instalación aguda, con duración en casos mayor a 6 horas, progresivo y potencialmente mortal; ocasiona alteraciones locales y sistémicas q que dependen p de la etiología g y su etapa evolutiva, por lo que requieren de un diagnóstico y tratamiento oportunos y resolutivos en forma inmediata. El dolor abdominal es el síntoma principal del que parten una serie de procedimientos diagnósticos para llegar a definir, si el cuadro clínico corresponde a un evento quirúrgico de urgencia Ocurre en todas las edades de la vida, durante el embarazo y asociado a múltiples padecimientos La mortalidad ,se se debe en gran parte a la sepsis de origen peritoneal, peritoneal a consecuencia de cuadros abdominales con perforación de víscera hueca y generalmente por retraso en el diagnóstico y por lo tanto en el tratamiento no oportuno. t M if Manifestaciones clínicas i lí i Deben de considerarse: • Evolución del dolor, dolor sus características , localización y cronología del dolor, intensidad del dolor y la edad. • Las nauseas y los vómitos se presentan en poca cantidad • Si vomito mas frecuente e intenso: obstrucción intestinal • Diarrea rara. Su presencia: infección gastrointestinal • Fiebre y escalofrió: infección intraabdominal Causas Causas Desencadenantes del dolor abdominal se agrupan en tres grupos: • Mecánicos: Son la tracción, la distensión y estiramiento sobre las capas musculares de las vísceras huecas, el peritoneo it y la l cápsula á l de d las l vísceras í macizas i • Inflamatorios: La liberación de sustancias implicadas en el proceso inflamatorio i fl t i tanto t t físico fí i como infeccioso i f i es un poderoso estímulo doloroso • Isquémicos: El cese de riego sanguíneo a una víscera Tipos de dolor abdominal i d d l bd i l Dolor visceral: está originado en los órganos abdominales. Es de carácter sordo y mal localizado. Dolor parietal: está originado en estructuras de la pared abdominal. abdominal Se agrava con los movimientos y aumenta con la palpación. D l Dolor referido: f id se percibe ib en regiones i anatómicas ó i diferentes a la zona de estimulación y se produce porque esta zona de estimulación comparte segmento neuronal sensorial con el área dolorosa. Atención de enfermería en el abdomen agudo Encamar al enfermo. Control de constantes. Dieta absoluta. absoluta Toma de muestra de sangre para analítica Establecer vía de p perfusión venosa,, vía central p periférica o tipo p subclavia o yugular interna Aporte de líquidos Mejorar la ventilación Colocar sonda nasogástrica Sondaje vesical No administrar analgésicos hasta diagnóstico o decisión terapéutica En heridas abdominales con evisceración: cubrir la zona con compresas p mojadas con suero salino y paño estéril Preparación del paciente a quirófano Explicar al paciente lo más compresiblemente posible los pasos a dar. Dieta absoluta. Si ha ingerido comida en las horas precedentes, colocar sonda nasogástrica. Rasurar la zona ampliamente y aplicar solución antiséptica. Retirar prótesis así como objetos de valor. Limpiar las uñas (quitar esmalte). Enviar al paciente al quirófano acompañado de historia p q p Anotar los cuidados administrados en la hoja de enfermería. ULCERA PEPTICA ULCERA PEPTICA Afecta la mucosa que recubre el estomago o el duodeno. Se clasifican en úlceras gástricas y úlceras duodenales Causas Causas El revestimiento del estómago y del intestino delgado está protegido contra los ácidos irritantes producidos en el estómago. Si este revestimiento protector deja de funcionar correctamente y se rompe, ocasiona inflamación o una úlcera. Los siguientes factores también aumentan el riesgo de padecer úlceras pépticas: – Tomar demasiado alcohol. – Uso U regular l de d ácido á id acetilsalicílico til li íli , ibuprofeno ib f o naproxeno u otros t antiinflamatorios no esteroides (AINES). – Fumar cigarrillo o masticar tabaco. – Estar muy enfermo, como estar con un respirador. – Tener tratamientos de radiación Síndrome de Zolliger-Ellison causa úlceras gastroduodenales. Las personas con esta enfermedad tienen un tumor en el páncreas que secreta altos niveles de una hormona que aumenta el ácido en el estómago como respuesta a la sobreproducción de la hormona gastrina, que a su vez es causada por tumores del páncreas o el duodeno. Estos tumores, que por lo generall son malignos, li se deben d b extirpar ti y se debe d b suprimir i i la l producción d ió de d ácido para aliviar la reincidencia de la úlcera. Síntomas Sí Fatiga Vómitos, acompañados de hematemesis Pé did d Pérdida de peso Sensación de llenura: incapaz de beber mucho líquido Hambre y una sensación de vacío en el estómago a menudo de 1 a 3 horas Hambre y una sensación de vacío en el estómago, a menudo de 1 a 3 horas después de una comida Náuseas leves (el vómito puede aliviar este síntoma) Dolor o molestia en la parte superior del abdomen Dolor en la parte alta del estómago que lo despierta en la noche Heces negras, pegajosas y/o con sangre Dolor torácico Pruebas y exámenes Esofagogastroduodenoscopia T Transito esofagogastroduodenal it f t d d l Exámenes de H pylori Exámenes de H. pylori Hemoglobina en sangre g g Sangre oculta en heces Tratamiento Farmacológico Inhibidores de la bomba de protones Inhibidores de la bomba de protones Antagonista de los receptores H2 Protectores del revestimiento del estomago Tratamiento erradicador del H. pylori Quirúrgico La cirugía programada o electiva está indicada en pacientes con úlceras refractarias al tratamiento (no cicatrizan tras 12‐16 12 16 semanas de tratamiento), tratamiento) en aquellos en que no se puede asegurar la continuidad del tratamiento o en aquellas úlceras en las que no es posible descartar la presencia de un carcinoma Complicaciones de la cirugía: de propia herida, síndrome de Dumping precoz( distensión abdominal, abdominal dolor, dolor borborigmos, borborigmos diarrea, diarrea nauseas, nauseas taquicardia y palpitaciones, rubor o palidez, sudoración, marero etc.) y tardío ( a las dos o cuatro horas de la ingesta: sudoración , temblor, nerviosismo, palpitaciones , cefalea…etc), gastritis de flujo biliar, diarrea postvagotomía, recurrencia de la ulcera, obstrucciones. Complicaciones de la ulcera péptica: Hemorragias digestivas Se refieren a cualquier sangrado de origen en el tubo digestivo Se dividen en: Hemorragia digestiva alta: El tubo digestivo alto incluye el esófago, el estómago y la primera parte del intestino delgado. Hemorragia digestiva baja: El tubo digestivo bajo incluye la mayor parte del intestino delgado, el intestino grueso, el recto y el ano Las causas, por orden de frecuencia de mayor a menor: Úlcera gástrica o duodenal. Varices esofagogastrica. Lesiones difusas del recubrimiento interno del estómago (mucosa gástrica). D Desgarro por vómitos ó it iintensos t d de lla unión ió entre t ell esófago óf y el estómago (síndrome de Mallory-Weiss). Esofagitis Hernia de hiato. Tumores. Tumores Otras en las que no se descubre el origen El síntoma más importante de la hemorragia aguda es p de sangre g fresca, la visualización al hacer deposición semidigerida o a modo de melenas. Otro síntoma frecuente es el aumento de los ruidos intestinales y una especial sensación de «flojera» debida a la bajada de la tensión arterial de modo brusco. En los casos más importantes aparece taquicardia sudor frío, taquicardia, frío mareo, mareo pérdida de conciencia, conciencia shock e incluso la muerte, si la hemorragia no se controla. controla El diagnostico: clínica, endoscopia, arteriografía y gammagrafía. fí La PERFORACION aguda de una úlcera es la ruptura de la base de una úlcera previamente existente por la acción de dos mecanismos fundamentales: primero por el aumento de la secreción clorhidropéctica con el consiguiente aumento de la acidez y segundo por la disminución de la resistencia de la mucosa y de la pared en sentido general del órgano a la acción erosiva de su contenido lo que provoca salida de contenido gastrointestinal a la cavidad peritoneal produciendo un cuadro agudo y grave de peritonitis, con todo su cortejo sintomático que sin tratamiento adecuado, adecuado en corto periodo de tiempo, lleva al enfermo a un estado de shock y a la muerte. muerte El cuadro clínico: El paciente puede presentar en días u horas antes de la perforación molestias en epigastrio, acidez, ardor epigástrico y aerogastria. •Cuando Cuando ocurre la perforación se presenta un dolor en puñalada de gran intensidad en epigastrio que luego puede irradiarse a todo el abdomen con gran contractura abdominal y toma del estado general al que rápidamente se le añade d hid t ió marcada deshidratación d y shock. h k •El paciente presenta abdomen en tabla que no sigue los movimientos respiratorios, p , ojos j hundidos lengua g seca,, orinas escasas,, p puede o no tener fiebre inicialmente que luego se hace mantenida y elevada. •La salida de aire y contenido gastrointestinal produce además irritación del diafragma el cual hace que el dolor se irradie en ocasiones hacia la espalda y los hombros, generalmente no se presentan vómitos y si existen son escasos por tal razón se plantea que la úlcera perforada se vomita hacia dentro de la cavidad peritoneal. LA OBSTRUCCIÓN por úlcera péptica se debe al proceso fibrótico que produce su cicatrización, impidiendo el pasaje del contenido gástrico. Esto ocurre con las úlceras duodenales y también con las pilóricas. La obstrucción es gradual e intermitente, e e e, p produciendo oduc e do u una ad dilatación a ac ó gás gástrica ca p progresiva. og es a S Si a esto agregamos el espasmo y el edema inflamatorio, nos explicamos p por q p qué en un momento la obstrucción será total. La sintomatología es variada. El dolor es irregular y de poca intensidad. En cambio aparecen las náuseas y vómitos progresivos, con pérdidas de líquidos y electrolitos, que pueden llevar a cuadros de alcalosis hipoclorémica e hipopotasémica. Hay anorexia y pérdida de peso La PENETRACCION, PENETRACCION es la comunicación de estómago o duodeno con otro órgano (páncreas, Epiplón, vía biliar, vasos colon, vasos, colon etc.). etc ) •Es difícil de diagnosticar, cursa con cambios en el patrón de dolor ulceroso típico y complicaciones específicas según la localización. El tratamiento suele ser quirúrgico. iú i •La penetración puede complicarse con un absceso perivisceral, una hemorragia de menor o mayor cuantía (fístula aortoentérica), obstrucción de la vía biliar extrahepática y/o hematobilia (fístula colédoco) duodenal). GASTRITIS Gastritis es la inflamación de la mucosa gástrica, que en la gastroscopia se ve enrojecida, presentándose en diversas formas de imágenes rojizas en flama o como hemorragias subepiteliales no se presentan síntomas pero lo más habitual es que en esta se produzcan el ardor o dolor en el epigastrio acompañado de nauseas, nauseas mareos, etc. Los ardores en el epigastrio pg suelen ceder a corto p plazo con la ingesta g de alimentos, sobre todo leche. Pero, unas dos horas tras la ingesta, los alimentos pasan al duodeno y el acido clorhídrico y el secretado para la digestión ó queda en el estómago, ó lo que hace que se agudicen los síntomas. H varios Hay i tipos ti d gastritis: de t iti aguda, d crónica, ó i atrófica t ófi crónica ó i y otras t menos frecuentes. CANCER DE ESTOMAGO CANCER DE ESTOMAGO Se origina en las células que revisten la capa mucosa y se disemina hasta las capas externas a medida que crece. Los factores de riesgo Padecer de alguna de las siguientes afecciones: Comer alimentos con alto contenido de sal, alimentos ahumados, y pocas frutas y verduras. Fumar cigarrillos. Tener uno de los padres o hermanos que padecieron de cáncer de estomago El sexo Edad SINTOMATOLOGIA •Indigestión e incomodidad estomacal. •Sensación de hinchazón después de comer. •Nauseas suaves. •Pérdida del apetito. •Acidez estomacal. •Sangre en heces •Vómitos Vó it •Pérdida de peso sin razón conocida. •Dolor de estómago estómago. •Ictericia •Ascitis Ascitis •Disfagia TRATAMIENTO: cirugía: gastrectomía cirugía: gastrectomía subtotal o gastrectomía total gastrectomía total quimioterapia radioterapia quimioradiacion terapia dirigida PATOLOGIAS DEL PATOLOGIAS DEL INTESTINO DELGADO Y GRUESO DIARREA IA A La diarrea se define por el aumento en el peso diario de las heces por encima de 200 g. Habitualmente se acompaña de un aumento del d l número ú d deposiciones de d i i y de d una disminución di i ió de d la consistencia L diarreas Las di se clasifican l ifi según ú sea su principal i i l mecanismo i patológico: Diarrea secretora Diarrea osmótica Diarrea por alteración en la motilidad intestinal Diarrea inflamatoria Cuidados de enfermería: •Interrumpir Interrumpir y controlar la diarrea •Controlar y conservar el balance hidroelectrolítico •Animar Animar al paciente a disminuir la ansiedad •Darle importancia máxima a los cuidados de la piel, sobretodo en la zona perianal •Tomar Tomar medidas para prevenir y tratar la infección, infección identificar el agente causal y procurar que no haya i f infecciones i en otras t personas próximas ó i ESTREÑIMIENTO S ÑI I N O El término estreñimiento más que una enfermedad en sí hace referencia a la apreciación de cada individuo sobre su hábito intestinal. Sin embargo, embargo este criterio no es suficiente por sí mismo, mismo ya que muchos pacientes con estreñimiento refieren una frecuencia normal pero con otras molestias subjetivas, p j , como un esfuerzo excesivo,, heces muy duras o una sensación de evacuación incompleta. Se utiliza como criterio más objetivo la frecuencia de la defecación, considerándose estreñido ñ d all individuo d d que realiza l menos de d tres deposiciones d semanales. Fue en 1999 cuando se definió la constipación como la presencia de Fue en 1999 cuando se definió la constipación como la presencia de dos o más de las siguientes características presentes por lo mínimo en semanas consecutivas o no, en los meses precedentes: 12 semanas consecutivas o no, en los 12 meses precedentes: 1. Esfuerzo de más de 25% de los movimientos intestinales. 1 intestinales 2. Sensación de evacuación incompleta en al menos 25% de los movimientos intestinales. 3. Heces duras en más de 25% de los movimientos intestinales. 4. Defecación infrecuente, con tres o menos movimientos intestinales por semana sin otros síntomas de constipación. 5. Sensación de obstrucción o bloqueo en al menos 25% de las veces. 6. Necesidad de recurrir a maniobras manuales para facilitar la evacuación ió en por lo l menos 25% de d las l veces. Para efectos prácticos la constipación se define como: menos de tres deposiciones a la semana, pujo excesivo (más de 25% del tiempo p total defecatorio)) y evacuación dura y difícil. El tratamiento integral del estreñimiento incluye: •La prevención (si fuera posible), de la eliminación de los factores causantes y el uso concienzudo i d d de llaxantes. t •Establecer el ritmo y los hábitos intestinales normales del paciente •Averiguar g hasta q qué p punto el p paciente entiende y cumple p las indicaciones relacionadas con el índice de ejercicio, la movilidad y el régimen alimentario (ingestión de líquidos, frutas y fibras). •Determinar el uso normal o acostumbrado de laxantes laxantes, estimulantes o enemas enemas. •Fármacos médicos para el estreñimiento : productores de volumen Laxantes salinos Laxantes estimulantes Laxantes lubricantes Ablandadores fecales COLON IRRITABLE Denominación más exacta es «Síndrome del Intestino Irritable» (SII), es un cuadro crónico y recidivante caracterizado por la existencia de dolor abdominal y/o cambios en el ritmo intestinal,, acompañados p o no de una sensación de distensión abdominal, sin que se demuestre una alteración en la morfología o en el metabolismo intestinales, ni causas infecciosas que lo justifiquen. El tratamiento: es preciso proporcionar al paciente una información adecuada y comprensible sobre las características de su enfermedad, especialmente de su cronicidad y del pronóstico benigno de la misma. Medidas higiénico‐ dietéticas Fármacos Otras: Ot psicoterapia, i t i acupuntura t e hipnoterapia hi t i SINDROME DE MALA ABSORCION Se define como el conjunto de manifestaciones clínicas derivadas de la absorción defectuosa de los nutrientes contenidos en la dieta. Las manifestaciones clínicas se derivan de la disminución del contenido de principios inmediatos en el organismo y del aumento del contenido intestinal de los nutrientes no absorbidos .Se caracteriza por pérdida de peso, esteatorrea, diarrea acuosa con heces voluminosas de color claro, claro espumosas, espumosas brillantes, brillantes flotan en el agua y de olor rancio y la cantidad es de 4 a 6 deposiciones en el día produciéndose la distensión y dolor abdominal, meteorismo, timpanismo, borborigmos. Tratamiento. La evaluación y corrección del riesgo vital, así como las modificaciones dietéticas y el soporte nutricional de estos enfermos constituye el paso último en el protocolo de manejo del síndrome de malabsorción. OBSTRUCCION INTESTINAL consiste en la detención completa y persistente del contenido intestinal g p punto a lo largo g en algún del tubo digestivo. Si dicha detención no es completa y persistente: suboclusión intestinal. Pseudoobstrucción intestinal idiopática o Sd de Ogilvie: trata de una enfermedad crónica,, caracterizada p por síntomas de obstrucción intestinal recurrente, sin datos radiológicos de oclusión mecánica. Se asocia a patología como enfermedades autoinmunes, infecciosas, endocrinas, psiquiátricas etc. En su patogenia, se barajan trastornos de la reacción b j t t d l ió intestinal a la distensión y anomalías en los plexos intramurales ó en el músculo liso del intestino. No es en principio una patología quirúrgica. Etiología: dos entidades clínicas bien distintas. •el íleo paralítico, que es una alteración de la motilidad intestinal, debida a una parálisis del músculo liso y que muy raras veces requiere tratamiento quirúrgico. No obstante el acodamiento de las asas, puede añadir un factor de obstrucción mecánica. •el íleo mecánico u obstrucción mecánica, mecánica y que supone un auténtica obstáculo mecánico que impide el paso del contenido intestinal a lo largo del tubo digestivo, ya sea por causa parietal, intraluminal ó extraluminal. La causa más frecuente de obstrucción intestinal en pacientes intervenidos de cirugía abdominal, son las adherencias ó bridas postoperatorias. La segunda causa más frecuente son las hernias externas ya sean inguinales, crurales, umbilicales ó laparotómicas. La causa más frecuente de obstrucción intestinal baja son las neoplasias de colon y recto. recto Los cuatro síntomas cardinales L di l d l íleo del l son: Dolor, D l distensión abdominal, vómitos y ausencia de emisión de gases y heces. El diagnostico: inspección, palpación, auscultación abdominal, datos analíticos, datos radiológicos. El tratamiento: En la mayoría de los casos, casos el tratamiento de la obstrucción intestinal es quirúrgico, la excepción a esta regla la constituyen las oclusiones debidas a adherencias y las incompletas o suboclusiones. ENTEROPATIA INFLAMATORIA AGUDA: APENDICITIS Es la l hinchazón hi h ó (inflamación) (i fl ió ) del d l apéndice, un pequeño saco que se encuentra adherido al comienzo i d l intestino del i i grueso. Causas La principal teoría de la fisiopatología de la apendicitis, apunta hacia un taponamiento de la luz del apéndice por una hiperplasia linfoidea; la segunda es el taponamiento de el apéndice por un apendicolito. Las infecciones pueden también ocluir l luz la l del d l apéndice é d la l presencia de d semillas. Rara vez ocurre obstrucción del apéndice por ó de d un tumor razón APENDICEPTOMIA LAPAROSCOPICA El primer i síntoma í t a menudo d es ell d dolor l alrededor l d d d dell ombligo bli .Este E t dolor inicialmente puede ser leve, pero se vuelve más agudo y grave. Es posible que se presente inapetencia inapetencia, náuseas náuseas, vómitos y fiebre baja baja. A medida que se incrementa la inflamación en el apéndice, el dolor tiende a desplazarse a la parte inferior derecha del abdomen y se concentra directamente sobre el apéndice en un lugar llamado el punto de Mc Burney ( signo de Dunphy). Los síntomas tardíos abarcan: escalofríos, escalofríos estreñimiento, estreñimiento diarrea, diarrea fiebre, fiebre inapetencia náuseas, temblores y vómitos Punto de Mc Burney ( signo de Dunphy). El diagnóstico de la apendicitis se basa en la exploración física y en la historia clínica,, complementado p con análisis de sangre, g , orina y las radiografías g simples de abdomen, de pie y en decúbito, ecografía abdominal y TAC abdominal simple entre otros. Signos diagnósticos En el 75% de los casos existe la triada de Cope, Cope que consiste en la secuencia dolor abdominal ,vómitos alimentarios y febrícula. Los signos clásicos se localizan en la fosa ilíaca derecha, en donde la pared abdominal se vuelve sensible a la presión leve de una palpación superficial. Con la descompresión brusca dolorosa del abdomen, un signo llamado Signo de rebote, rebote se indica una reacción por irritación peritoneo parietal. parietal Tratamiento: el paciente debe recibir tratamiento médico y quirúrgico. El manejo médico se hace con hidratación del paciente; aplicación de antibióticos ( cefuroxima f i o ell metronidazol t id l )y ) analgésicos. l é i L cirugía La i í se conoce con ell nombre de apendiceptomía ENFERMEDAD DIVERTIVULAR N A IV IVULA Un divertículo es una protuberancia, con forma de saco de cualquier porción del saco, tracto gastrointestinal. El sitio para la formación más común p de los divertículos es, con mucho, el intestino grueso. La presencia de d divertículos d í l se llama diverticulosis. Si se inflaman los divertículos, divertículos el cuadro se conoce como diverticulitis. DIVERTICULOSIS El divertículo forma una protuberancia en un punto débil, que generalmente corresponde al lugar donde una arteria penetra en la capa muscular. Son más frecuentes en el colon. Síntomas: las personas con divertículos no parece presentar síntomas. Cuando estos individuos presentan cólicos abdominales de causa inexplicada, diarrea y otros trastornos del tránsito intestinal, intestinal el origen es diverticular. diverticular La lesión puede producir hemorragia El tratamiento: se basa en reducir los espasmos intestinales. El consumo de una dieta rica en fibra (vegetales, frutas y cereales) es la mejor solución para reducirlos. La diverticulosis no requiere intervención quirúrgica. quirúrgica Sin embargo, embargo los divertículos gigantes sí, porque son más propensos a infectarse y perforarse. DIVERTICULITIS La diverticulitis di i li i es la l inflamación i fl ió o la l infección de uno o más divertículos. síntomas iniciales son dolor abdominal espontáneo, dolor a la palpación y fiebre. La inflamación de los divertículos conduce a la formación fístulas entre el intestino grueso y otros órganos, inflamación de las estructuras vecinas,, inflamación a la pared intestinal, la rotura del divertículo ,la hemorragia y la obstrucción intestinal. La diverticulitis leve se trata con reposo en el domicilio, dieta líquida y antibióticos orales. La grave: cirugía PERITONITIS o El proceso inflamatorio general o localizado de la membrana peritoneal secundaria a una irritación química, invasión bacteriana, necrosis local o contusión. Etiología Llegada de gérmenes a la cavidad abdominal: por infecciones agudas como son la apendicitis, d colecistitis, l úl úlceras perforadas, f d diverticulitis, d l pancreatitis, salpingitis, l infecciones pélvicas, etc. Por perforaciones agudas debidas a cuadros infecciosos o traumáticos o estrangulación o infarto intestinal. Presencia de sustancias químicas irritantes: ej. Pancreatitis. Por la presencia de cuerpos extraños: gasa, talco, almidón, etc. Por la presencia de sustancias raras (endógenas o exógenas): escape anastomótico, contaminantes como sangre, bilis, orina, etc. La entrada de los gérmenes es vía directo o local, local sanguínea y linfática. linfática El curso es variable dependiendo de la causa. El comienzo y la evolución pueden variar según cada caso individual. Súbito en los casos de perforaciones y en otras ggradual o insidioso en lesiones no p perforadas. En la mayoría y de los casos el ataque q de peritonitis aguda es de causa secundaria y la enfermedad responsable es obvia. Sintomatología: A) Dolor Abdominal B) Náuseas y Vómitos C) Hipo D) Trastornos de la Evacuación Intestinal E) Anorexia F) Sed G) Alteraciones en la temperatura etc.. ) p La clave del tratamiento de la peritonitis es la prevención. Es posible evitar el comienzo de una peritonitis aguda secundaria realizando una cirugía a tiempo y en forma depurada. p Medidas de Sostén: Intubación nasogástrica Aspiración del contenido abdominal (aire y líquidos). Restitución de volúmenes de líquido extracelular secuestrado (fluidoterapia). C Corrección de deficiencias de electrolitos séricos. ió d d fi i i d l t lit éi Transfusiones de sangre total, paquetes globulares, plaquetas, plasma, etc., corrigiendo cualquier anomalía sanguínea existente. g q g Alimentación con sustancias asimilables y uso de vitamina C. Mantener adecuado aporte de oxígeno. Antagonizar las bacterias y sus toxinas Medidas Postquirúrgicas: Básico mantener el estado nutricional y equilibrio hidroelectrolítico del paciente, administrando para ello soluciones de fácil asimilación y en algunos casos nutrición parenteral y enteral temprana (oral o por ostomías realizadas para ello). Posición semisentada (Fowler) para evitar abscesos subfrénico, lo mismo que insistir en la l movilización l ó y deambulación d b l ó temprana. Tratamiento Antibiótico (enérgico, generalmente combinado según patología). Estar alerta para el diagnóstico temprano de cualquier complicación postoperatoria. Tratamiento del Íleo postoperatorio que se extiende por más tiempo que lo normal (72 horas) en estos casos. Manejo Multidisciplinario cuando el paciente está en Shock Séptico y necesita cuidados de diferentes especialistas. especialistas 1) 2) 3) 4) 5) Complicaciones: Dentro de las AGUDAS principalmente tenemos: Shock: P.A. Sistólica menor de 90mmHg., P.V.C. menor de 7 cm de H20, Volumen Urinario de 30 ml/hora o menos, menos hematocrito disminuido Ácido Láctico aumentado con bicarbonato disminuido. Insuficiencia respiratoria con problemas serios para mantener el P02 alto y el CO2 bajo necesitando muchas veces de intubación. La fiebre sugiere atelectasia pulmonar. I fi i i renall aguda Insuficiencia d con azoemia i prerrenall y disminución di i ió de d la l velocidad de flujo urinario Insuficiencia Hepática generalmente asociada a abscesos hepáticos y pileflebitis La más frecuente de las complicaciones agudas es la infección de la herida quirúrgica y el absceso de pared, éstas pueden ser precoces o tardías Complicaciones TARDIAS 1) Formación de Abscesos Intraabdominales que aparecen como resultado de los Formación de Abscesos Intraabdominales que aparecen como resultado de los procesos fisiológicos de resolución y curación de las catástrofes intraabdominales que son las peritonitis 2) Otra de las complicaciones tardías son las OBSTRUCCIONES INTESTINALES Peritonitis fecaloidea ENFERMEDAD DE CROHN O ENTERITIS REGIONAL La enfermedad de Crohn es una enfermedad crónica de origen desconocido que quizás tiene un componente autoinmune , por el que el individuo ataca su propio intestino p produciendo inflamación.,, otros estudios apuntan p a una alteración genética sobre el gen 16, pero no es hereditaria en el sentido estricto. La enfermedad se caracteriza por períodos de actividad (brotes) e inactividad (remisión) Estos períodos varían según los pacientes, (remisión). pacientes en algunos la remisión dura años; sin embargo en otros se pueden producir brotes continuos. Las fases de remisión se caracterizan por la ausencia de síntomas, mientras en las fases de actividad se presentan mayoritariamente dolores abdominales, diarrea, vómitos, obstrucciones, fiebre, pérdida de apetito y pérdida de peso Tratamiento: no es curable, pero sí controlable. El fin del tratamiento es evitar no es curable, pero sí controlable. El fin del tratamiento es evitar nuevos brotes o reducir la duración de los que surgen. Algunos tratamientos son: farmacológicos, quirúrgicos y tratamiento alternativo dietético. COLITIS ULCEROSA COLI IS ULC OSA Es un tipo de enfermedad intestinal inflamatoria (EII) que afecta el revestimiento del intestino grueso y el recto. La causa de la colitis ulcerativa se desconoce. Las personas que padecen esta afección tienen problemas con el sistema inmunitario, inmunitario pero no está claro si los problemas inmunitarios causan esta enfermedad. Aunque el estrés y ciertos alimentos pueden desencadenar los síntomas, no causan la colitis ulcerativa. l i Los síntomas abarcan: •Dolor abdominal y cólicos •Borborigmos •Sangre y pus en las heces •Diarrea •Fiebre •Tenesmo Tenesmo (dolor rectal) •Perdida de peso •Sangrado intestinal •Dolor D l articular ti l • Ulceras bucales •Nauseas y vómitos •Protuberancias o úlceras en la piel Colitis ulcerosa Colitis ulcerosa Tratamiento: controlas los brotes agudos, prevenir los ataques repentinos y ayudar a cicatrizar el colon CANCER COLON RECTAL CANCER COLON RECTAL El cáncer colorrectal se origina cuando las células normales que recubren el colon o el recto cambian, se multiplican sin control y forman una masa llamada tumor. Un tumor puede ser benigno o maligno. Tipos de cáncer colorrectal: El cáncer colorrectal puede originarse tanto en el colon como en el recto. La mayoría de los cánceres de colon y de recto son una clase de tumor denominado adenocarcinoma, que es un cáncer de las células que recubren el tejido interno del colon y el recto. Factores de riesgo: edad, edad antecedentes familiares, familiares enfermedad inflamatoria intestinal, pólipos adenomatosos, antecedentes personales de otro tipo de canceres, raza, inactividad física y obesidad, tabaquismo Factores que previenen: la toma de AINEs, dieta y suplementos, detección precoz. Pruebas diagnosticas: colonoscopia, colonografía por TAC, sigmoidoscopia, prueba de sangre oculta en heces, enema opaco con doble contraste, pruebas de ADN en heces. Signo y síntomas: Cambio en los hábitos intestinales Diarrea, estreñimiento o sensación de que los intestinos no se vacían totalmente Sangre roja intensa o muy oscura en la materia fecal M t i fecal Materia f l más á angosta t o más á líquida lí id de d lo l normall Molestias en el abdomen, incluidos dolores frecuentes por gases, hinchazón, sensación de saciedad y cólicos Pérdida de peso sin una explicación conocida Cansancio o fatiga constantes Anemia ferropénica inexplicada Tratamiento: Cirugía Radioterapia Quimioterapia P t l í t l Patologías ano Patologías ano‐ ‐rectales HEMORROIDES En el tramo distal del canal anal es normal la presencia de unas estructuras a modo de «cojines», constituidas por t jid tejido vascular l principalmente. i i l t E t Estas estructuras se han venido a llamar plexos hemorroidales. hemorroidales Cuando, de la alteración de estas estructuras se deriva una sintomatología, se habla de enfermedad hemorroidal o hemorroides. La patología hemorroidal es multifactorial La clínica más común que aqueja estos pacientes es el sangrado, típicamente escaso y asociado a la deposición, acompañando a l heces las h o en las l maniobras i b de d limpieza. li i E ocasiones En i puede d ser abundante y alarmante. O Otros síntomas í menos importantes i d las de l hemorroides h id son: prurito anal, emisión de moco, etc. Ell dolor d l no es un síntoma í f frecuente y cuando d aparece estáá asociado a lo que se conoce como crisis hemorroidal o a episodios de trombosis de las hemorroides. hemorroides El tratamiento de la patología hemorroidal va a estar en función de la intensidad de la sintomatología que se presente. Se recomienda: •Evitar E it en la l medida did d de llo posible ibl ell estreñimiento t ñi i t mediante di t di dieta t rica i en fib fibra •Aumentar la ingesta de líquidos (de 2 a 3 litros al día). •Evitar los episodios p de diarrea si éstos se p presentan con frecuencia. Procure realizar una deposición al día. •Evitar comidas con exceso de picantes y el consumo de alcohol. •Realizar algo de ejercicio diariamente diariamente. •Evitar realizar esfuerzos en el momento de hacer deposición •Si las hemorroides se prolapsan ,lo mejor es intentar devolverlas a su posición habitual haciendo una leve presión con el dedo. •Es conveniente evitar el traumatismo de éstas durante la limpieza con papel, siendo preferible el uso de lavados con agua tibia o de toallitas húmedas. •Realización de baños de asiento con agua tibia durante 10-15 minutos, dos o tres veces al día. ABSCESO ANORECTAL: • • El absceso anal es una acumulación de material purulento en la zona perianal. La evolución de este absceso mediante la f formación ió de d una comunicación i ió entre t ell canal anal y la piel perianal La presencia de un dolor habitualmente de características sordas y continuas en la zona perianal, acompañado de fiebre, escalofríos, L tumoración La t ió de d aspecto t inflamatorio i fl t i rojizo ji y caliente en el margen del ano, es prácticamente diagnóstica de esta patología. El tratamiento de esta enfermedad es siempre quirúrgico, no siendo recomendable su demora, basándose en la toma de antibióticos o antiinflamatorios, por el riesgo de progresión y propagación de la i f infección. ió De D este t modo, d ante t la l presencia i de una clínica compatible con sepsis perianal ((infección g p generalizada de origen g perianal), es recomendable la realización de un drenaje y evacuación del material purulento bajo anestesia local o general, general si el absceso es grande. FISURA ANAL: La fisura anal se puede definir como una úlcera situada en la parte final del canal anal, de aparición frecuente y que ocasiona grandes molestias en forma de dolor intenso pese a su pequeño tamaño La formación inicial de estas úlceras puede deberse a múltiples causas, causas siendo la más importante la asociación con el estreñimiento crónico. El síntoma típico de la fisura anal es la aparición de dolor muy intenso, agudo y de carácter cortante, claramente asociado con el paso de las heces durante la deposición y que persiste un tiempo variable después de ésta La presencia de sangre de color rojo claro, sobre todo con la limpieza tras la deposición. Además, en ocasiones, también se asocia con la presencia de prurito o escozor en el ano. La primera medida que hay que tomar ante un paciente que presenta esta patología es evitar el estreñimiento mediante una dieta rica en fibra y en volumen de liquido, se recomienda la realización de baños de asiento con agua templada durante 10‐15 minutos después de cada deposición, la aplicación de tratamientos tópicos a base de pomadas o cremas que contengan anestésicos locales, antiinflamatorios (corticoides etc.) puede producir un alivio sintomático. FISTULA ANAL fístula anal se genera de las glándulas anales, localizadas entre las dos capas de los esfínteres anales y que drenan al canal anal Una fístula anal es una conexión anormal entre la superficie interna del canal anal y la piel que rodea la región perianal. perianal TTº. Es quirurgico PATOLOGIA DEL PATOLOGIA DEL HIGADO Y LAS VIAS BILIARES CIRROSIS La cirrosis es la consecuencia de un daño acumulado en el hígado, habitualmente durante varios años,, que se caracteriza por la acumulación de fibrosis ,en el tejido hepático y disminución del tejido hepático funcionante. Estos cambios del hígado interfieren con la estructura y funcionamiento t t f i i t normall del hígado, ocasionando serias complicaciones en la circulación de la sangre a través de dicho órgano y en sus funciones. Existen numerosas causas que pueden desencadenar la cirrosis h ái hepática, entre llas principales i i l están: á •Virus de hepatitis B, C y D •Consumo excesivo de alcohol alcohol. •Hígado graso no alcohólico (también llamada esteatohepatitis no alcohólica •Enfermedades autoinmunes: Hepatitis autoinmune y cirrosis biliar primaria. •Enfermedades E f d d h hereditarias dit i o congénitas é it : hemocromatosis h t i y enf. f De D Wilson Obstrucción prolongada del conducto biliar •Obstrucción •Ausencia de proteínas específicas o enzimas para metabolizar diferentes substancias en el hígado •Ciertas enfermedades del corazón •Reacción severa a drogas o medicamentos. •Exposición prolongada a agentes tóxicos en el medio ambiente ambiente. El principio de la cirrosis es por lo general silencioso siendo muy pocos los síntomas específicos. específicos A medida que se acumula el daño en el hígado, hígado pueden aparecer los siguientes síntomas: •Pérdida de apetito. •Malestar M l t general. l •Náusea y vómitos. •Pérdida de peso. p •Aumento del tamaño del hígado. •Ictericia y la parte blanca de los ojos •Prurito o picazón •Ascitis •Hematemesis •Encefalopatía o cambios del estado de conciencia, los que pueden ser sutiles (confusión) o profundo (coma). El tratamiento para la cirrosis depende del tipo de cirrosis que padezca la p p persona,, el tiempo p q que haya y durado la enfermedad y el daño permanente que haya sufrido el hígado. Algunas veces el daño que sufren el hígado se puede corregir si se encuentra la causa específica de la cirrosis y se da el tratamiento adecuado. Las complicaciones de la cirrosis incluyen la ascitis, la encefalopatía f l tí hepática h áti y la l h hemorragia i por ruptura t d várices de ái esofágicas. CANC CANCER DE HIGADO HIGA O El carcinoma hepatocelular es responsable de la mayoría de los cánceres del hígado. La sintomatología: g Sensibilidad o dolor abdominal especialmente en el cuadrante superior derecho Tendencia T d i all sangrado d o a la l formación f ió de d hematomas h t Agrandamiento del abdomen Ictericia Diagnostico, pruebas y el examen TAC y resonancia magnética Ecografía abdominal Biopsia Enzimas del hígado Alfa-proteína en suero ASCITIS La ascitis es la acumulación de líquido en el abdomen ,concretamente dentro de la cavidad peritoneal La ascitis puede ser producida por enfermedades renales, renales cardiacas, cardiacas pancreáticas, tumores o infecciones como la tuberculosis, pero la principal p p causa es la cirrosis hepática p Los síntomas que produce la ascitis dependen de la cantidad de líquido acumulado. Cuando es de grado leve puede no producir síntoma ninguno. Se pueden llegar a acumular 10-12 litros de líquido (ascitis tensa), siendo signos, el aumento de peso, la disminución en la cantidad de orina emitida , edemas en las piernas ,molestia molestia abdominal, dolor de espalda, cansancio, dificultad para respirar, sensación de saciedad precoz con las comidas, meteorismo, aumento de ruidos intestinales y alteración del ritmo intestinal Tratamiento: Se debe realizar un régimen de vida tan normal como sea posible La reducción de la ingesta de sal facilita la desaparición de la ascitis y los edemas La cantidad de líquidos que tome habitualmente será menor que la orina eliminada, y las aguas minerales deben tener bajo contenido en sodio. Está prohibido el consumo de bebidas alcohólicas. E recomendable Es d bl pesarse 2 veces a la l semana (antes ( t d l del desayuno) y medir la cantidad de orina emitida en 24 horas 1-2 eces po por se semana a a pa para a co controlar t o a la a respuesta espuesta a al ttratamiento. ata e to veces Uso de diuréticos Paracentesis ENFERMEDAD DE WILSON ENFERMEDAD DE WILSON La enfermedad de Wilson es una enfermedad congénita, transmitida por herencia autosómica recesiva . Se caracteriza por la acumulación tóxica en el organismo de cobre procedente de la dieta, y esto ocurre especialmente en el hígado y en el cerebro. Puede manifestarse como enfermedad hepática, neurológica o psiquiátrica El diagnóstico precoz de la enfermedad de Wilson es fundamental, debido a la elevada morbi-mortalidad asociada a esta entidad y a la existencia de un tratamiento específico muy eficaz: La D D-penicilamina, penicilamina, un agente quelante del cobre que estimula su eliminación por la orina, es el fármaco más utilizado. Además del tratamiento farmacológico, los pacientes deben evitar alimentos ricos i en cobre, b como vísceras í animales, i l marisco, i cacao, chocolate, h l t gelatinas, l ti nueces, setas y soja LITIASIS BILIAR LITIASIS BILIAR Es la presencia de cálculos o piedras en la vesícula biliar o en los conductos biliares Las personas que tienen los cálculos dentro de la vesícula biliar: se llama colelitiasis Menos frecuentemente se encuentran los cálculos en el colédoco :coledocolitiasis Los cálculos son formaciones cristalinas constituidas por los diversos componentes de la bilis. Hay 3 tipos de cálculos: colesterol, mixtos y pigmentarios. i t i COLECISTITIS AGUDA Es una inflamación repentina de la vesícula biliar que causa dolor abdominal intenso. El síntoma principal es el dolor abdominal que se localiza en la parte superior derecha o media del abdomen. El dolor puede: ser agudo, de tipo cólico o sordo, ser continuo, irradiarse a la espalda o por debajo del omóplato derecho Otros síntomas que pueden ocurrir abarcan: heces de color arcilla, fiebre, náuseas y vómitos e ictericia El tratamiento no quirúrgico comprende: antibióticos para combatir la infección, dieta baja en grasa (cuando se puede tolerar la comida), analgésicos Los pacientes a quienes se les practica una cirugía para extirpar la vesícula generalmente l t tienen ti un buen b pronóstico. ó ti COLEDOLITIAIS O ICTERICIA OBSTRUCTIVA Es la presencia de por lo menos un cálculo biliar en el conducto colédoco. Dicho cálculo puede estar formado de pigmentos biliares o de sales de calcio y de colesterol. y de colesterol. Los síntomas que se pueden presentar abarcan: Dolor abdominal en la parte superior derecha o central del abdomen que puede ser continuo, agudo, tipo cólico o sordo, irradiarse a la espalda o d ti d ti óli d i di l ld por debajo del omóplato derecho. Fiebre Inapetencia Ictericia Nauseas y vómitos Nauseas y vómitos El tratamiento puede involucrar: Cirugía para extirpar la vesícula y los cálculos CPRE y una esfinterotomía. CPRE y una esfinterotomía. COLANGITIS La colangitis aguda es una infección potencialmente grave de las vías biliares, que se produce como consecuencia de una obstrucción b ió a dicho di h nivel. i l La L litiasis li i i coledocal l d l es la l causa más á frecuente de la colangitis. La obstrucción de la vía biliar y la colonización bacteriana subsiguiente condicionan la aparición de la infección. La descompresión de la vía biliar es esencial en los pacientes con colangitis. Esta descompresión puede realizarse mediante 3 procedimientos: drenaje biliar endoscópico drenaje biliar transhepático con acceso percutáneo drenaje biliar quirúrgico PATOLOGIA PANCREATICA A OLOGIA ANC A ICA El término pancreatitis se refiere a la inflamación del páncreas. La pancreatitis aguda :una inflamación aguda, de inicio repentino, de más o menos intensidad, intensidad en la que, que tras el episodio, episodio se recupera la forma y la función de la glándula por completo, si el enfermo sobrevive. El principal p q que desencadena la inflamación es, la alteración en mecanismo p los mecanismos de control de la secreción de enzimas, produciéndose una secreción «hacia adentro» de la propia glándula en vez de hacia el d d duodeno, originándose i i á d una verdadera d d autodigestión t di tió del d l páncreas á y en ocasiones de órganos vecinos. La pancreatitis crónica es, es un proceso de larga evolución que consiste en una alteración de la estructura de la glándula debida básicamente a fibrosis ,que es progresivo en el tiempo y que termina por desestructurar toda la glándula, llegando, a alterarse todas las funciones de este órgano. Etiología de las pancreatitis: -Litiasis Liti i bili biliar - Alcoholismo -Idiopática - Miscelánea -Dislipemia tipo I, IV,V. -Hipercalcemia -Fármacos. -Tóxicos: insecticidas organofosforados, veneno de escorpión (Isla Trinidad ) Infecciones: Virus: rubeola, parotiditis, coxsackie, Epstein Barr, citomegalovirus, hepatitis viral, HIV. Parásitos: áscaris lumbricoides Bacterias: mycoplasma, -Alteraciones anatómicas: -Tumores, estenosis, páncreas dividido. -Ulcus Ul perforado f d en páncreas. á -Cirugía: cardiaca, renal, vascular. -Colangiopancreatografía retrograda endoscópica ERCP -Trauma abdominal ‐Vasculitis ‐Isquemia mesentérica. ‐Embarazo. -Síndrome de Reyes, Fibrosis quística.( en niños) Sintomatología: Dolor abdominal. Suele tratarse de un dolor mal tolerado, de i t id d moderada intensidad d d o severa, situado it d en la l parte t alta lt o media di del d l abdomen, que se transmite como un puñal hacia la espalda. Náuseas y los vómitos, vómitos inicialmente alimenticios y posteriormente acuosos o biliosos, febrícula y la distensión abdominal. Aunque estos son los síntomas principales, principales existe todo un abanico de síntomas que va desde hipotensión, la insuficiencia respiratoria o renal aguda, la insuficiencia cardiaca, las alteraciones mentales y, si el cuadro es severo, el shock y la muerte. Tratamiento de las pancreatitis se realizara siempre en relación al tipaje de la misma: •TRATAMIENTO MEDICO A.MEDIDAS GENERALES oDieta absoluta oAnalgesia oFluidoterapia oAspiración A i ió nasogástrica á ti oAntagonistas H2 oInhibidores de proteasas y lipasas oAntisecretores: somatostatina y análogos oAntibióticos. B.MEDIDAS INDIVIDUALIZADAS oERCP y papilotomia endoscópica oLavados peritoneales. oTratamiento de soporte :ventilación mecánica ,drogas vasoactivas ,nutrición parenteral y hemodiafiltración. •TRATAMIENTO QUIRURGICO Eliminación de cálculos biliares Resección/necrosectomia pancreática seguida de packing/lavado. Drenaje D j del d l conducto d t torácico t á i . CANC CANCER DE PANCREAS ANC AS El páncreas tiene dos tipos diferentes de glándulas: exocrinas y endocrinas. Las células exocrinas y endocrinas forman tumores de tipos completamente distintos. Los tumores exocrinos, el tipo de cáncer de páncreas más común. El tratamiento del cáncer de páncreas exocrino se basa principalmente en la etapa del cáncer y no en su tipo exacto. exacto El carcinoma ampular (o cáncer de la ampolla de Vater) es un tipo especial de cáncer. Este cáncer se desarrolla en donde el conducto biliar y el conducto pancreático se unen para vaciarse en el duodeno (ampolla de Vater). Los tumores endocrino son menos comunes. Colectivamente se les conoce como tumores neuroendocrinos pancreáticos (NETs) o algunas veces como tumores de células de los islotes Es muy importante distinguir entre el cáncer de páncreas exocrino y endocrino. Cada uno tiene distintos factores de riesgo, así como distintas causas, signos y síntomas, í y se diagnostican di i con pruebas b distintas, di i se les l aplican li tratamientos i distintos y sus pronósticos difieren entre sí. Los síntomas más frecuentes son la pérdida de peso y la ictericia. El tumor se localiza con frecuencia en la cabeza pancreática. A este nivel, invade muy pronto la vía biliar, lo que provoca la interrupción del flujo de bilis desde el hígado al intestino, con lo cual el paciente se pone ictérico y con frecuencia tiene picores generalizados, debidos a la ausencia de eliminación de las sales biliares. Ell dolor d l de d espalda, ld a la l altura l d l estómago, del ó es frecuente, f especialmente l en tumores que afectan al cuerpo del páncreas, y es un signo de infiltración de plexos nerviosos y, por lo tanto, de mal pronóstico. El diagnóstico en fases precoces de la enfermedad es a veces difícil. El único tratamiento curativo del cáncer de páncreas es la cirugía, que consiste en l extirpación la ti ió de d la l cabeza b pancreática áti junto j t con la l vía í biliar, bili ell duodeno d d y en ocasiones, parte del estómago. Esta intervención necesita a continuación unir el resto de la glándula al intestino, así como la vía biliar y el estómago, por lo que son necesarios varias anastomosis (Whipple). TECNICA DE WHIPPLE PROCEDIMIENTOS DE PROCEDIMIENTOS DE ENFERMERIA OSTOMIAS Una ostomía de eliminación es una derivación quirúrgica del aparato digestivo o del aparato urinario para eliminar los residuos id d l organismo, del i mientras i que una ostomía í de d alimentación es una abertura permanente que comunica el estómago con la pared abdominal, abdominal en la que se coloca una sonda que permite la alimentación enteral artificial a largo plazo. La adaptación al estoma va a depender de varios factores como son la enfermedad de base, los tratamientos concomitantes y el pronóstico, quirúrgica, g , las complicaciones p las condiciones de la intervención q funcionales del estoma y secuelas postquirúrgicas y las características entorno psico‐social y del contexto cultural . Según el tiempo de permanencia serán: Temporales si una vez resuelta la causa que las ha originado se puede restablecer la f ió normall del función d l aparato afectado. f d Definitivas si no existe solución de continuidad, ya sea por amputación total del ó órgano afectado f t d o cierre i d l mismo. del i Las ostomías digestivas reciben distintos nombres según la porción de intestino abocada: ILEOSTOMIA. Es la exteriorización del último tramo del íleon a la piel. El estoma se sitúa en la parte derecha del abdomen. COLOSTOMIA. Es la exteriorización de un tramo del colon a la piel. Según la porción abocada puede ser: ascendente transversa descendente sigmoide sigmoide Las ostomías de alimentación, al igual que las de eliminación, reciben distintos nombres: gastrostomía Yeyunostomía Las ostomías urológicas o urostomías reciben también distintos nombres según el tramo del aparato urinario que exterioricen: Nefrostomía Ureterostomía Vejiga ileal OSTOMIAS DE ELIMINACION: TIPOS COLOSTOMÍA Í SIMPLE: En esta cirugía el cirujano extirpa la porción dañada del intestino grueso, el final del intestino es llevado a través de la pared d abdominal bd i l y es forma f un estoma. Cuando el recto es extirpado la colostomía es permanente. COLOSTOMÍA DOBLE: extirpa únicamente la porción dañada del intestino grueso, y lleva el fin de ambas porciones a través de pared abdominal,, en dos la p estomas. Normalmente esta cirugía es temporal. El cirujano unirá nuevamente el intestino en aproximadamente 6 meses de irrigación. TRANSVERSAL Ó DE OJAL: OJAL extirpa únicamente la porción dañada del intestino grueso, y p lleva a través de la pared abdominal la porción del intestino en corte transversal, usando una varilla para sostenerlo y formando una especie de ojal, a los cinco días aproximadamente el cirujano cauteriza el ojal y extrae la varilla. Unirá más ill U i á ell intestino i t ti á adelante. Pueden ser controladas las evacuaciones por medio de la irrigación. Deberá usarse bolsa constantemente. Se localiza a nivel de la cintura. CECOSTOMÍA: Í abertura en el cuadrante derecho bajo, y empuja el cecum a través de esta abertura, sutura el cecum a la pared abdominal. Funciona como una ileostomía, la eliminación es poco consistente y con jugos gástricos. Esta g p es temporal. Deberá cirugía usarse una bolsa, alrededor del estoma, las 24 horas para proteger la piel de las enzimas . Cuidados de enfermería: En el cuidado de la colostomía, colostomía hasta que el paciente aprenda a hacerlo por sí mismo. Se le enseña el cuidado de la piel, así como la aplicación y manejo de la bolsa de drenaje y la irrigación. Vigilar el orificio (estoma): color, tamaño, y forma, estado de piel, presencia de irritación, dolor, enrojecimiento, hemorragia etc. Cuidar la piel: limpiándola con jabón neutro y aplicar un protector de barrera alrededor del orificio que fije con seguridad la bolsa para drenaje. Medir la estoma, elegir y colocar la bolsa: Se mide la estoma, se elije la bolsa esta debe ser 0.3 0 3 cm. cm mayor ma or que q e el orificio. orificio Demostrar la forma de irrigación de la bolsa: Explicar que la bolsa debe vaciarse cuando esté llena hasta la mitad a fin de evitar filtraciones o desprendimiento. ILEOSTOMIA: Esta cirugía es efectuada debido a una enfermedad colitis ulcerativa. El cirujano extirpa el intestino grueso completo y el recto. Es llamada como colectomía total. total El intestino delgado (ileum) es llevado a través de la pared abdominal bd i l y es formado f d un estoma. Cirugía es permanente. Normalmente se localiza en el cuadrante derecho del abdomen. OSTOMIA DE ALIMENTACION: TIPOS GASTROSTOMÍA: GASTROSTOMÍA es l la comunicación del estómago con la pared abdominal. La gastrostomía percutánea es una técnica q p que permite la colocación de una sonda directamente en el estómago a través de la pared abdominal Está indicada cuando abdominal. se prevé una alimentación enteral artificial a largo plazo. Presenta una serie de ventajas en relación a la nasogástrica: es más l sondas d á ti á cómoda y estética para el paciente, la sonda no se puede colocar en la tráquea por error, el riesgo de regurgitación, de aspiración y de retirada involuntaria de la sonda es menor sencillo y el manejo es sencillo. YEYUNOSTOMIA: es la comunicación del intestino delgado proximal con la piel. Su finalidad es la alimentación enteral del paciente cuando su circuito i it digestivo di ti está tá dañado d ñ d o interrumpido, por lo que en esencia consiste en la colocación de un tubo en el yeyuno para la alimentación. COMPLICACIONES DE LAS OSTOMIAS DE DESCARCA Necrosis: condición que se establece por un aporte insuficiente de sangre g al estoma. Hemorragia: pérdida de sangre debida a la lesión de un vaso subcutáneo o submucoso en la sutura del intestino a la pared o por una úlcera en la mucosa del estoma. estoma Dehiscencia: separación muco cutánea que afecta a una parte o a toda la circunferencia del estoma Edema: aumento del componente hídrico intersticial de la mucosa del estoma. Hernia o eventración: fallo de la pared abdominal protruyendo tanto la ostomía como la p piel de alrededor. Prolapso: protrusión del asa intestinal por encima del plano cutáneo abdominal. Retracción: estoma hundimiento del Granulomas: lesiones de origen no neoplásicos caracterizadas por la aparición p de p pequeñas q masas carnosas alrededor de la mucosa de la estoma. Estenosis: estrechamiento del orificio del estoma por debajo de la medida necesaria p para asegurar una adecuada evacuación. o Dermatitis irritativa: alteración de la integridad de la piel periestomal, producida por el contacto entre el efluente y la piel periestomal. periestomal Dermatitis mecánica: alteración de la integridad de la piel periestomal, cuando el adhesivo se cambia con demasiada frecuencia o cuando las maniobras de retirada del mismo se realizan muy bruscamente. Dermatitis alérgica: alteración de la integridad de la piel periestomal causada p p por la sensibilización a alguno de los componentes del adhesivo. Dermatitis micótica: alteración de la integridad de la piel periestomal p p producida p por una infección por hongos o bacterias. DRENAJES ABDOMINALES DRENAJES ABDOMINALES DRENAJE PERCUTÁNEO Á DE COLECCIONES INTRA‐ABDOMINALES DIRIGIDAS POR TAC (PIGTAIL): consiste en extraer líquido infectado o no, de una colección dentro del abdomen,, llevada a cabo sin “cirugía g abierta”,, través de un p pequeño q orificio en la piel, que permite el paso de un catéter que succiona el contenido y lo elimina de su cuerpo para evitar infecciones extendidas o eliminar síntomas de compresión. compresión KHER: Tubo en t o Kher: es un tubo de silicona o goma en forma de t, muy usado en cirugía de las vías biliares. Los extremos pequeños irán insertados en los conductos colédoco y hepático p y el mayor y irá conectado al exterior. Se utiliza para drenar la bilis producida por el paciente. Se encuentran de varios diámetros y serán conectados a bolsas colectoras, nunca a sistemas de aspiración. aspiración JACKSON PRATT: Se utiliza un drenaje de succión cerrado para extraer líquidos que se acumulan en áreas del cuerpo después de la cirugía o cuando se tiene una infección. Aunque hay más de una marca comercial de estos tubos de drenaje, la mayoría de las personas se refiere a este tubo de drenaje j como el drenaje j de Jackson-Pratt o drenaje j JP. Hay más tipos de drenajes abdominales desde los REDONES, DRENAJES DE BAJA succión a los diferentes TIPOS DE PENROSE Y SILASTIC. SILASTIC SONDAS GASTROESOFAGICAS‐‐DUODENALES SONDAS GASTROESOFAGICAS SONDA DE ALIMENTACION: Cuando se emplean para alimentación se escoge la más delgada por la que puedan pasar l alimentos, los li porque es mejor j tolerada l d por los l pacientes. i E ell En mercado se encuentra actualmente una gran variedad de sondas diseñadas con este fin específico, específico como las de Sustagen, Sustagen Dobghcoff, Keofed etc. Para alimentación se prefiere el uso de sondas nasoyeyunales y su correcta colocación se verifica con rayos (son radio‐opacas) Son muy usadas en pacientes que no tienen alternativa de una alimentación oral p por un tiempo p significativo. STAY‐PUT: son gruesas y rígidas, de doble luz para permitir infundir y extraer al mismo tiempo. Permiten fácilmente la succión a su través. Deben ser sustituidas por una de Poliuretano en cuanto se compruebe la tolerancia a la sustituidas por una de Poliuretano en cuanto se compruebe la tolerancia a la nutrición enteral y se estime que ésta ha de prolongarse en el tiempo. Una luz se alojará en la cavidad gástrica y servirá para aspirar el contenido gástrico, la luz distal estará en yeyuno y será por la que se administre la dieta á t i l l di t l t á á l d i i t l di t y la medicación. PROCEDIMIENTO: 1 Administrar 1. Ad i i t 250 mg de d eritromicina it i i i 15-20 iv 15 20 minutos i t antes t de d la l colocación l ió de d la l sonda. 2.Administrar 10 mg de metoclopramida iv 3. Obtener una muestra de contenido gástrico antes de la retirada de la SNG y medir el pH. Esto se realiza en caso de que el paciente haya necesitado de la colocación de una SNG. Posteriormente compararemos este pH del contenido gástrico con el pH del contenido intestinal, para comprobarla correcta colocación de la sonda. 4. Retirar la SNG. p se realiza en este método de 5. Cortar el extremo distal de la SNY. Esta operación colocación “por paso espontáneo” o “a ciegas” para que la antena del extremo distal de la sonda no nos dificulte su colocación. 6. Extraer 6 t ae e el fiador ado de la a so sonda da y lubricarlo. ub ca o Volver o e a introducir t oduc e el fiador ado y lubricar ub ca la a sonda. Esto se realiza para evitar el desplazamiento de la sonda al retirar el fiador. 7. Lubricar la fosa nasal donde vamos a introducir la sonda para evitar posibles lesiones de la mucosa nasal y facilitar su paso. 8. Introducir la SNY de forma cuidadosa hasta llegar a la marca de 30 cm. 9. Insuflar aire por el extremo gástrico y comprobar por auscultación la correcta progresión en la entrada de la cámara gástrica. gástrica 10. Introducir 500 cc de aire por el extremo gástrico, para tratar de abrir el píloro y así facilitar el paso de la SNY hacia el duodeno. 11. Introducir la SNY, aprovechando los movimientos peristálticos. 12 Seguir 12. Seg ir introduciendo introd ciendo hasta aproximadamente apro imadamente 60-70 60 70 cm (ver ( er marcas de la sonda) y retirar el fiador. 13. Obtener una muestra del contenido intestinal desde el extremo yyeyunal. y En caso de obtenerla, comparar el pH del contenido intestinal con el pH del contenido gástrico obtenido anteriormente. Si la sonda se ha colocado correctamente debemos observar que el pH gástrico es ácido, correctamente, ácido mientras que el pH del yeyuno es alcalino o básico. 14. Administrar 10 cc de contraste. Se recomienda administrar, además, entre 20 y 50 0 cc de d agua, para evitar i la l obstrucción b i de d la l sonda. d 15. Realizar una radiografía taraco-abdominal para comprobar la correcta colocación de la sonda. 16. Fijar la sonda y marcar la posición. 17. Iniciar la NE por el extremo yeyunal y siempre mediante infusión continua. Conectar el extremo gástrico a la bolsa de descompresión CUIDADO Y MANTENIMIENTO DE ESTA SONDA: Extremo gástrico ( gastric): •Mantener limpia la parte externa de la sonda. Limpiar a diario con una gasa humedecida con agua tibia y jabón, aclarar y secar. •Comprobar la posición correcta de la sonda a diario. diario •Infundir, al menos una vez al día, entre 50 y 100 ml de agua para p contraindicación). ) evitar su obstrucción ((excepto •Controlar el residuo gástrico: En caso de vómitos, regurgitaciones o presencia de dieta a nivel gástrico (>300 ml), sospechar la migración d la de l sonda d y realizar li nuevo controll radiológico di l i para asegurar su localización. •El débito por el extremo gástrico puede aumentar hasta 3000 ml/día, ml/día considerándose normal en los primeros días siempre que no tenga p hemático o fecaloideo. aspecto •Extremo yeyunal (feed) •Infundir entre 30 y 50 ml de agua cada 4-6 horas, administremos o no nutrición y después de realizar las manipulaciones, manipulaciones para mantener la sonda permeable. Realizar lavados tras la administración de cualquier p si se ha aplicado p contraste p para control sustancia,, especialmente radiológico, hasta asegurar la permeabilidad. •No reintroducir el fiador una vez colocada la sonda. •No N administrar d i i t di t hasta dieta h t que no se confirme fi l correcta la t posición i i de d la l sonda por Rx simple. •Se recomienda la administración continua con bomba. bomba •Cuando se recupere la motilidad gástrica y no haya contraindicación, gástrico convencional, pero pasaremos la nutrición enteral al extremo g mantendremos la permeabilidad de la luz yeyunal con la misma pauta de lavados cada 4-6 horas durante48 horas hasta asegurar la tolerancia gástrica á ti LA SONDA DE SENGSTAKEN‐BLAKEMORE es una sonda con tres luces, una luz para lavado gástrico y las otras dos están comunicadas i d con dos d balones, b l uno gástrico á i y otro esofágico. fá i Está E á indicada en pacientes con diagnóstico de hemorragia por varices esofágicas en los cuales la ligadura mediante bandas o la escleroterapia técnicamente no son factibles, no están disponibles o han fracasado. fracasado Es importante, importante un adecuado diagnóstico anatómico antes de la colocación de cualquiera de estas sondas. La sonda está contraindicada en los p pacientes con cirugía esofágica reciente o estenosis esofágica. Introducir hasta 50cc Aspirar unos 50 cc de contenido gástrico e introducir 20 ml de aire para comprobar si esta en estomago Inflar balón gástrico 50‐100 ml de aire. Comprobar. b Si esta bien b inflar fl hasta h 250‐350 ml de aire. Tirar y comprobar que esta en su sitio. Colocar tracción entre 0,5‐1 kg de peso Balón esofágico35‐40 mmHg ( 50 ml de aire) Manómetro aire). Mantener la presión como máximo 72 horas. Desinflar el esofágico 30 mit /24 h para evitar necrosis LAVADO GASTRICO LAVADO GASTRICO Este procedimiento consiste en la introducción de una sonda nasogástrica para poder realizar la administración y aspiración de los volúmenes de q irrigados g con la intención de eliminar tóxicos u líquido otras sustancias presentes en el estómago. En la actualidad han variado los criterios para realizar este procedimiento y se desaconseja emplearlo de f forma rutinaria. ti i Las L principales i i l i di i indicaciones, entre t otras, son en las hemorragias digestivas altas y en la eliminación ó de sustancias tóxicas. ó Material: i l Sonda de Faucher, de un calibre de, al menos, 32 Fr. Jeringa de 50 cc. Lubricante. Pinza o sistema de clampaje. Pinza o sistema de clampaje. Guantes. Agua tibia. Carbón activado, si está indicado, y C bó ti d i tá i di d catártico. Frascos de recogida de muestras para toxicología. t i l í Pulsioxímetro. Material para canalización de vía venosa periférica. Procedimiento: •Medir la longitud de la sonda que es necesario introducir. Lubricar la porción distal de la sonda. •Comenzar Comenzar a introducir por la cavidad oral •Comprobar la ubicación de la sonda auscultando el epigastrio a la vez que se insufla aire con la jeringa de 50 cc. •Aspirar A i con la l jeringa j i ell mayor contenido t id gástrico á ti posible, ibl reservando d una muestra para su posterior análisis toxicológico. •Introducir agua g tibia en cantidad entre 150 y 300 ml. •Masajear suavemente el epigastrio para favorecer la dilución del tóxico con el líquido. Vaciar el estómago colocando la porción proximal de la sonda por debajo del nivel del estómago o aspirando. aspirando La cantidad de líquido a recuperar aproximadamente el mismo volumen que se introdujo. •Repetir esta acción hasta que el contenido salga claro o un máximo de 10 veces (un total de 3 l. de líquido, cantidades superiores pueden provocar una intoxicación hídrica). •Completar Completar el lavado, si está indicado, con la administración de carbón activado y el catártico. PACIENTE RIESGOS Obnubilado y comatoso Riesgo de aspiración, previamente i t se intubara Intervenciones recientes de tracto Perforación gástrica o hemorragia digestivo , enfermedades intestinales o coagulopátias Alteraciones anatómicas:estenosis Perforación esofágica anatómicas:estenosis, obstrucción nasofaríngea o esofágica Traumatismos craneal, maxilofacial y/o Penetración de la sonda al encéfalo si se sospecha p de la base del cráneo inserta vía nasal Para EL LAVADO GÁSTRICO por hemorragia digestivas el procedimiento es el siguiente: •Informar al paciente de la técnica a realizar realizar. • Lavar manos y poner guantes. • Colocar sonda nasogástrica según protocolo de procedimiento de sondaje nasogástrico. •Colocar al paciente en posición de semi-Fowler (35º), salvo contraindicaciones. •Introducir Introducir 100-150 100 150 cc de solución salina fría o agua fría lentamente. •Esperar un minuto y evacuar utilizando sistema de sifón, evitando si es posible la aspiración por sistema de vacío. •Repetir R ti ell procedimiento di i t según ú prescripción i ió médica. édi •Conectar la sonda a bolsa colectora. •Registrar g en la hoja j de comentarios de enfermería la hora y día del lavado, características del mismo, cantidad introducida y drenada y las incidencias.