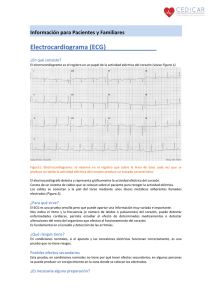
Electrocardigrafía
Anuncio

TEMA 12 ELECTROCARDIOGRAFÍA rev 2 TEMA 12 ELECTROCARDIOGRAFÍA 12-1 OBJETIVOS. 12-2 PREGUNTAS DE AUTOEVALUACIÓN. 12-3 EL CORAZÓN COMO UNA FUENTE DE POTENCIAL. 12-4 FORMA DE ONDA ECG. 12-5 EL SISTEMA ESTÁNDAR DE DERIVACIONES. 12-6 OTRAS SEÑALES DEL ECG. ECG Interdigital ECG Esofágico ECG en Asiento de Baño. 12-7 EL PREAMPLIFICADOR ECG. Circuito básico de amplificador ECG, Tratando con el corrimiento del potencial de electrodo. Protección contra desfibrilación. Fallas por desfibrilación. Filtrado por Unidades de Electrocirugía. Sistemas de monitoreo fisiológico multicanal. Red Wilson. Digitalización en alta resolución. 12-8 DISPOSITIVOS DE DESPLEGADO DE ECG. 12-9 ECG EN PRUEBA DE ESFUERZO. 12-10 CABLES ECG AL PACIENTE. 12-11 MANTENIMIENTO A ELECTROCARDIÓGRAFOS. 12-12 CUESTIONARIO. 1 de 45 TEMA 12 ELECTROCARDIOGRAFÍA rev 2 TEMA 12 ELECTROCARDIOGRAFÍA 12-1 OBJETIVOS. 1. Ser capaz de describir los fundamentos de registro ECG. 2. Conocer el sistema estándar de derivaciones en un registro ECG. 3. Ser capaz de describir las diferentes técnicas de cancelación del corrimiento del potencial de electrodo. 4. Conocer las técnicas de protección de electrocardiógrafos ante la presencia de la descarga de un desfibrilador. 5.- Ser capaz de describir las técnicas de atenuación de ruido producido por equipos de electrocirugía (ESU). 6. Ser capaz de listar el procedimiento básico de mantenimiento en electrocardiógrafos, así como algunas de las anomalías más frecuentes. 12-2 PREGUNTAS DE AUTOEVALUACIÓN. Estas preguntas prueban su conocimiento previo del material en este capítulo. Busque las respuestas a medida que lea el texto. 1. ¿Que es el triángulo de Eindhoven y que derivaciones se conectan en él? 2. ¿Para que se aplica una señal en la pierna derecha (RL) durante el registro de un ECG? 3. ¿Cuál es el ancho de banda de un amplificador ECG de calidad diagnóstica y en monitoreo? 4. ¿Cuáles son las 4 técnicas de reducción de interferencia de 60 Hz en electrocardiógrafos durante un registro ECG? 5.- ¿Qué es la red de Wilson y para que se utiliza? 6. ¿Hasta que nivel de voltaje se aplica a un paciente durante un procedimiento de desfibrilación? 7. ¿Cuál es la causa más común de falla de los electrocardiógrafos? 2 de 45 TEMA 12 ELECTROCARDIOGRAFÍA rev 2 12-3 EL CORAZÓN COMO UNA FUENTE DE POTENCIAL. El corazón es un músculo constituido en tal forma que opera como una bomba para la sangre. En un tema anterior aprendimos que el corazón se contrae (es decir, bombea) debido a la presencia de un estímulo eléctrico en el sistema de electroconducción. El corazón bombea sangre cuando se contraen las células del músculo que forman sus paredes, generando su potencial de acción. Este potencial produce corrientes eléctricas que se esparcen, desde el corazón, a través del cuerpo. Estas corrientes eléctricas hacen que se produzcan diferencias en el potencial eléctrico entre diferentes partes del cuerpo y estas diferencias de potencial pueden ser detectadas y registradas por electrodos de superficie conectados a la piel. La forma de onda producida por estos biopotenciales es llamada electrocardiograma (ECG), eso es, un registro (gráfico) de la forma de onda del potencial eléctrico cardiaco. 12-4 FORMA DE ONDA DEL ECG. La figura 13-1 muestra una típica forma de onda del ECG. Esta forma de ondas particular es típica de una medición hecha del brazo derecho al brazo izquierdo. La figura 13-1a presenta los diferentes intervalos de tiempo que generalmente, en el análisis de la forma de onda, miden los médicos; en tanto que en la figura 13-1b se muestran las relaciones de amplitud del voltaje en relación a un pulso de calibración de 1 mV. Figura 12-1 Mediciones de amplitud y tiempo en el ECG. (a) Mediciones en tiempo (b) Mediciones en amplitud El registro de las amplitudes de bajo nivel del ECG presenta numerosos problemas de tipo técnico, los cuales, así como sus posibles soluciones, se mostrarán durante la presentación de este tema. 3 de 45 TEMA 12 ELECTROCARDIOGRAFÍA rev 2 12-5 EL SISTEMA ESTÁNDAR DE DERIVACIONES. En el registro estándar del ECG hay cinco electrodos conectados al paciente: brazo derecho (RA), brazo izquierdo (LA), pierna izquierda (LL), pierna derecha (RL) y pecho (CH). Estos electrodos se conectan a la entrada de un amplificador diferencial mediante un selector de terminales. El registro obtenido a través de diferentes pares de electrodos arroja como resultado diferentes formas y amplitudes de onda, las cuales son llamadas derivaciones. Cada derivación transmite cierta cantidad de información única que no está disponible en otra. La figura 12-2 muestra los ejes eléctricos del corazón, los cuales son examinados mediante las seis derivaciones: I, II, III, aVR, aVF y aVL. I Figura 12-2 Ejes del corazón. Así, el médico es capaz de diagnosticar el tipo y sitio de una enfermedad cardiaca examinando estas derivaciones, debido a que os cambios en las formas de onda tienen correlación con la enfermedad o de su evolución pasada. La figura 12-3a muestra las conexiones eléctricas para las 12 derivaciones estándar. El electrocardiógrafo utiliza la pierna derecha del paciente como electrodo común y el selector (no mostrado por simplicidad) conecta el correspondiente par de electrodos de las extremidades o del pecho a la entrada del amplificador diferencial. Las derivaciones bipolares de las extremidades, las cuales han sido designadas como derivación I, derivación II y derivación III, forman lo que es llamado triángulo de Einthoven (figura 12-3b). 1. Derivación I: LA es conectada a la entrada no inversora del amplificador, en tanto que RA es conectada a la entrada inversora. 2. Derivación II: LL es conectada a la entrada no inversora del amplificador, en tanto que RA es conectada a la entrada inversora (LA es cortocircuitada con RL). Figura 12-3b Triángulo de Einthoven. 4 de 45 TEMA 12 ELECTROCARDIOGRAFÍA rev 2 3. Derivación III: LL es conectada a la entrada no inversora del amplificador, en tanto que LA es conectada a la entrada inversora (RA es cortocircuitada a RL). Figura 12-3a Sistema estándar de derivaciones. 5 de 45 TEMA 12 ELECTROCARDIOGRAFÍA rev 2 Las derivaciones unipolares de las extremidades, también conocidas como las derivaciones aumentadas de las extremidades, examinan el potencial compuesto de las tres extremidades simultáneamente. En estas tres derivaciones aumentadas, las señales de dos extremidades son sumadas en una red de resistencias y aplicadas a la entrada inversora del amplificador, en tanto que la señal del electrodo del extremo restante es aplicada a la entrada no inversora. 1. Derivación aVR: RA es conectada a la entrada no inversora, en tanto que LA y LL son sumadas en la entrada inversora. 2. Derivación aVL: LA es conectado a la entrada no inversora, en tanto que RA y LL son sumadas en la entrada inversora. 3. Derivación aVF: LL es conectado a la entrada no inversora, en tanto que RA y LA son sumadas en la entrada inversora. Las derivaciones unipolares del pecho (V1 a V6) se obtienen a partir de electrodos colocados en ubicaciones especificas del pecho y aplicando su señal a la entrada no inversora del amplificador, en tanto que las señales de RA, LA y LL se suman en una red de resistencias Wilson y se conectan a la entrada inversora del amplificador (llamado electrodo indiferente). La figura 12-4 muestra las formas de onda de un solo paciente tomadas en 12 derivaciones diferentes. El pulso cuadrado de 1 mV mostrado en algunas de ellas es la señal de calibración suministrada por el electrocardiógrafo. Note las diferencias en forma y en amplitud de las señales del ECG en diferentes derivaciones. Figura 12-4 Formas de onda típicas en diferentes derivaciones del ECG. 6 de 45 TEMA 12 ELECTROCARDIOGRAFÍA rev 2 12-6 OTRAS SEÑALES DE ECG. Además de las señales convencionales de ECG ya vistas, en algunas ocasiones se adquieren otras señales específicas de ECG y aún cuando su uso es muy poco frecuente, el ingeniero biomédico o clínico debe estar enterado de ellas. ECG Interdigital. Esta señal se toma entre dos dedos. El ECG interdigital se utiliza principalmente para monitoreo de pacientes en casa (especialmente con implante de marcapaso, donde una reducción del ritmo del corazón antecede a la falla de la batería). Una técnica común es utilizar el índice de cada mano como la fuente de señal. ECG Esofágico. En este tipo de registro de ECG, un electrodo es colocado en el esófago en una posición muy cercana al corazón. Para adquirir la señal eléctrica se utiliza un catéter especial de ECG que contiene en su extremo un electrodo en forma de píldora (electrodo bipolar externo) o un tubo nasogástrico especial equipado con un electrodo. La aplicación principal del ECG esofágico es el examen de la actividad atrial del corazón, en cuyo caso, para fijar la posición del electrodo se utilizan las amplitudes relativas de las ondas P y R. ECG en Asiento de Baño. Este tipo de grabación utiliza dos electrodos colocados a ambos lados de un asiento de baño. La señal adquirida a menudo esta conectada a una computadora en donde esta activado un software para detección de arritmias. Su propósito es detectar arritmias cardiacas que ocurren a veces cuando el paciente se esfuerza al defecar. 7 de 45 TEMA 12 ELECTROCARDIOGRAFÍA rev 2 12-7 EL PREAMPLIFICADOR ECG. Un preamplificador ECG es un amplificador bioeléctrico diferencial. Su circuito de entrada consiste de: (a) Una entrada diferencial de alta-impedancia del amplificador bioeléctrico, (b) un selector de derivaciones, (c) una fuente de calibración de 1 mV, y (d) un circuito de protección del amplificador contra descargas de alto voltaje de un desfibrilador. El amplificador bioeléctrico pudiera ser cualquiera de los amplificadores de instrumentación vistos, aun cuando en todas las máquinas modernas, por seguridad del paciente, se utiliza un amplificador de aislamiento. Circuito básico de amplificador ECG, La figura 12-5 muestra el tipo más simple (limitado) de amplificador ECG. Un amplificador de ECG monolítico (en un solo chip) con amplificadores de voltaje de modo común para la pierna derecha y blindaje, muestra que un amplificador de instrumentación (IA) puede ser conectado directamente a una persona mediante electrodos de superficie. Figura 12-5 Amplificador ECG monolítico con amplificador de voltaje de modo común para la pierna derecha y el blindaje. Este particular amplificador de instrumentación cuenta con 3 op amps: A la salida de los amplificadores internos de entrada (denotada como Vg) pueden conectarse 2 resistencias de 2.8 kΩ y obtener de su punto central el voltaje de modo común (CMV). El CMV en el caso de ECG tiene dos componentes: (1) el potencial de CD de corrimiento de electrodo y (2) interferencia electromagnética inducida de 50 o 60Hz. La interferencia Hum es causada por campos magnéticos y eléctricos de las líneas de alimentación y transformadores que cruzan las líneas de los electrodos ECG y paciente. Las corrientes Hum fluyen por los cables de señal, común y tierra y se producen por acoplamiento capacitivo entre líneas y equipos con voltaje y el sistema de medición. Este tipo del ruido parece estar siempre presente y la batalla para deshacerse de él parece nunca terminar. Afortunadamente modernas técnicas de reducción de ruido tienen éxito minimizando el Hum en el registro de ECG. 8 de 45 TEMA 12 ELECTROCARDIOGRAFÍA rev 2 El circuito de la figura 12-5 opera en la siguiente forma: Primero, el rechazo al modo común (CMR) del IA es muy alto y cancela algo del ruido. La salida del IA en es una señal ECG que tiene muy reducido el ruido de 60Hz. ¿Cómo lo hace? La naturaleza de amplificador diferencial del IA lo quita o atenúa. El ruido se presenta como un voltaje de modo común en ambas entradas del IA, así, el IA resta los voltajes iguales de ruido para hasta casi reducirlos a cero en tanto que amplifica la diferencia en las señales (no iguales) presente en sus entradas. Las señales ECG del brazo izquierdo y del brazo derecho son diferentes porque provienen de diferentes puntos en el cuerpo. Que tan pequeño será el ruido a la salida del amplificador dependerá de que tan alto sea el CMR del IA. La otra técnica de reducción de ruido es la aplicación del voltaje de modo común invertido en la pierna derecha. En la figura 12-5 el CMV es invertido y el voltaje resultante es aplicado a la pierna derecha del paciente. Realmente se aplica una corriente de pocos microamperes al paciente, lo que es bastante seguro, pues los estándares UL544 y VDE0884 especifican un límite máximo de 10 µA para prevenir una peligrosa descarga (shock) al corazón. ¿Por qué se aplica al paciente un voltaje de ruido? Para reducir el ruido de 50 o 60 Hz. Este circuito opera como un lazo de retroalimentación (paciente y electrónica) para reducir a un nivel bajo el ruido de CM. Como el voltaje aplicado a la pierna derecha es la inversión del CMV (fase opuesta), el voltaje en la pierna derecha va en sentido opuesto al CMV en las otras terminales del paciente. En tanto que el ruido de 60 Hz en los brazos izquierdo y derecho pudiera ser más grande con respecto a la pierna derecha, el ruido de 60 Hz en las terminales de entrada al IA con respecto al común del IA será menor. Así, el IA no tiene que atenuar tanto ruido de 60 Hz y así puede reducir aún más el ruido a su salida. El circuito de retroalimentación al aplicar el voltaje CMV invertido a la pierna de derecha puede producir oscilaciones si el desfasamiento producido en el cuerpo del paciente hace que se ponga en fase con la señal enviada al preamplificador. Así, si se tienen oscilaciones de alta frecuencia en la señal ECG de salida, el problema pudiera ser retroalimentación positiva. Generalmente del IA de la figura 12-5 seguirá un amplificador de aislamiento (iso-amp). El rechazo al modo aislado (IMR) del iso-amp reduce adicionalmente el ruido al introducir una impedancia de 1012Ω y 9pF entre el paciente y tierra. El aislamiento atenúa el ruido común (digamos, 1Vp-p a 60Hz) que se está mezclando con la señal diferencial ECG de bajo nivel (digamos, 1mVp-p). Realmente, cuatro acciones reducen la interferencia de 60Hz dramáticamente: (a) Aplicar el CMV invertido a la pierna derecha, (b) El CMR del IA, (c) aplicar el CMV al blindaje y (d) El IMR del iso-amp. Adicionalmente, se pudiera lograr otra etapa de atenuación de ruido mediante un filtro paso-bajo y/o un filtro de rechazo de banda de 60Hz. 9 de 45 TEMA 12 ELECTROCARDIOGRAFÍA rev 2 El circuito de la figura 12-5 presenta acoplamiento para CD y alta ganancia (1000 V/V), y solo trabaja bien cuando el corrimiento (offset) del potencial de electrodo es (<10 mV, para evitar saturación en la salida del IA). Un circuito de restauración de CD permitiría tolerar corrimientos mucho mayores. La respuesta a la frecuencia (estándar de -3 dB) para registro ECG grado diagnóstico es de 0.05 a 100 Hz, en tanto que para equipos de monitoreo es de 0.5 a 45 Hz. Los preamplificadores ECG deben tener acoplamiento para CA, de tal forma que se eliminen los artefactos producidos por el corrimiento del potencial de electrodo. Así, la respuesta a bajas frecuencias del amplificador no se debe extender hasta CD y como la forma de onda del ECG tiene componentes de muy bajas frecuencias, su respuesta deberá ser muy cercana a CD (0.05 Hz). Tratando con el corrimiento del potencial de electrodo. La figura 12-6 muestra cómo resolver el problema de corrimiento del potencial de electrodo, el cual puede llegar a ser tan grande como 300 mV (y hasta +/- 500 mV) de acuerdo con la Asociación para el Avance de la Instrumentación Médica (AAMI). 1 Figura 12-6 Amplificador ECG con Restauración de CD. Si la ganancia es alta en la primera etapa de amplificación, digamos de 500 a 1000 V/V, la salida de estos amplificadores se saturaría y serían incapaces de amplificar la señal ECG. 10 de 45 TEMA 12 ELECTROCARDIOGRAFÍA rev 2 Para resolver este problema se hacen tres cosas: Primero, se asigna una ganancia baja a los amplificadores de entrada (A1 y A2), como 10 V/V. Así, incluso si el corrimiento del potencial de electrodo fuera 0.5V, la salida de los amplificadores de entrada sería 5V, dejando margen para amplificar la señal ECG (hasta valores cercanos al de los voltajes +/- polarización del amplificador). Segundo, la siguiente etapa (A3) es un amplificador diferencial de ganancia unitaria, por lo que sigue sin presentarse el problema de saturación. Y tercero, se tiene un amplificador con restauración de CD, el cual tiene un arreglo en retroalimentación que cancela el corrimiento de CD. El cual opera en la siguiente forma: Asuma que el corrimiento del potencial de electrodo del brazo izquierdo es de + 300 mV CD (aun cuando pudieran ser negativos) y que el corrimiento del potencial de electrodo del brazo derecho es 0 VCD; esto resultaría en un voltaje diferencial de entrada de 300 mV. Bajo estas condiciones la salida de A3 sería de + 3 VCD (recuerde que la ganancia hasta esta etapa es de 10). Ahora, la salida de A4 trataría de irse a + 150 VCD debido a que A4 tiene una ganancia de 50. Sin embargo, el voltaje no crecería tanto debido a que tan pronto se hace positivo, el integrador en retroalimentación, A5, aplica un voltaje negativo a A3 a través de punto de referencia (lado derecho de resistencia de 25 kΩ). La ganancia de este punto, con respecto a la salida de A3, es unitaria, por lo que el corrimiento de voltaje de + 3 VCD que llega a A3 es cancelado por un voltaje negativo aplicado por el circuito integrador en retroalimentación. Esto reduce el corrimiento a la salida de A3 y en esta forma el corrimiento a la salida de A4. Al reducirse el corrimiento a la salida de A4 se reduce el voltaje aplicado a la entrada del integrador y así su pendiente de corrección. Cuando el corrimiento a la salida de A4 es cero, la salida del integrador deja de crecer negativamente y mantiene su valor, que en este caso de ejemplo sería de – 3 VCD. Esta retroalimentación negativa se presenta durante 10 constantes de tiempo RC y elimina aún el pequeño corrimiento (offset) de A4. Como el circuito amplificador A4 con el integrador en retroalimentación es un filtro paso alto, responde solo a señales de CA arriba de su frecuencia de corte, por lo que se puede ajustar R y C para 0.05 Hz en ECG de calidad diagnóstica, 0.5 Hz para monitoreo y 2 Hz para restauración rápida de corrimiento. El resultado del circuito de restauración de CD es la conversión del amplificador original con acoplamiento para CD en un amplificador con acoplamiento para CA, tal como si se hubiera colocado un capacitor en la trayectoria de señal. Todas las frecuencias debajo de la frecuencia de corte son eliminadas en cualquier caso, pero con el integrador en retroalimentación, la señal realmente no pasa por un capacitor. La ventaja del integrador es que es lineal y más fácilmente controlable que un circuito de acoplamiento pasivo RC. 11 de 45 TEMA 12 ELECTROCARDIOGRAFÍA rev 2 Ya que se canceló el corrimiento de CD de voltaje de electrodo la salida del amplificador A4 puede amplificar la señal ECG con una ganancia de 50 V/V sin el riesgo de saturarse, amplificando solamente las componentes de CA de la señal ECG. Si el nivel de señal del brazo izquierdo menos el brazo derecho fuera de 1 mVp-p, entonces la salida de A3 sería de 10 mVp-p y la salida de A4, la cual es la salida del amplificador ECG, sería de 0.5 Vp-p. Las componentes significativas de alta frecuencia de la señal ECG se extienden hasta 100 Hz, pero pudieran presentar interferencia de señales producidas por el músculo esquelético, que también presenta componentes significativas en ese rango de frecuencias, lo cual produciría artefactos somáticos en el registro ECG. Generalmente es fácil tener la cooperación del paciente durante pocos minutos cuando se requiere obtener un registro diagnóstico de ECG; el o la paciente permanecerá quieto reduciendo los artefactos musculares a un mínimo. Pero en monitoreo ECG de largo plazo el paciente pudiera no cooperar produciendo una substancial cantidad de artefactos somáticos en la señal ECG. Debido a esto, los equipos e instrumentos utilizados en este tipo de monitoreo tienen una respuesta a la frecuencia que se extiende solo de 30 a 50 Hz. Esta limitación de respuesta a la frecuencia distorsiona la forma de onda (al eliminar componentes harmónicas de alta frecuencia), por lo que no es de calidad diagnóstica, pero es suficiente para permitir la detección de arritmias donde es necesario un monitoreo continuo. El selector de derivaciones permite al operador del electrocardiógrafo seleccionar la forma de onda que se desea registrar. Este dispositivo será un selector rotatorio o de botones en equipos con selección manual ó interruptores electrónicos CMOS ó JFET en equipos automáticos. Algunos monitores no tienen selector de derivaciones y en esos casos se conecta al paciente sólo el común y dos electrodos en las extremidades. En un amplificador ECG la ganancia debe estar estandarizada cuando se desea obtener un registro de forma de onda con propósito de diagnóstico, por lo que se provee un circuito de pulso de calibración de 1 mV. En los electrocardiógrafos y sistemas ECG donde se obtiene un registro impreso de la señal ECG, es práctica estándar ajustar la ganancia para producir un trazo con una altura de 10 mm cuando se aplica la señal de calibración de 1 mV. Por otra parte, es importante mencionar que este pulso de calibración es también una importante herramienta de detección de fallas en estos equipos. 12 de 45 TEMA 12 ELECTROCARDIOGRAFÍA rev 2 Protección contra desfibrilación. El desfibrilador es un estimulador eléctrico de alto voltaje utilizado para resucitar víctimas de ataque cardiaco. Cuando se utiliza el desfibrilador es necesario tener conectado al paciente un monitor ECG, por lo que las entradas al preamplificador ECG deberán estar diseñadas para soportar altos voltajes y altas corrientes de pico aún cuando las formas de onda de un ECG normal son del orden de milivolts. La duración del alto voltaje (que es mayor a 1 kilovolt) de desfibrilación dura entre 5 y 20 milisegundos. En algunos preamplificadores ECG el circuito de la protección es muy elaborado, en tanto que en otros (principalmente electrocardiógrafos viejos) la protección es menor. La figura 12-7 muestra algunos ejemplos de tipos de protección. Esta figura presenta muchos tipos de circuitos de protección y la mayoría de los equipos utiliza solo algunos de ellos. La mayoría de los preamplificadores ECG utilizan de dos a nueve lámparas de destello de neón (NE-2) en las líneas de entrada. En la figura 12-7 se muestra la configuración de conexión más común. La mayoría de los preamplificadotes también utilizan las resistencias en serie R1 a R6, aún cuando en algunos modelos las resistencias de entrada están localizadas físicamente dentro de los cables al paciente o en su conector. Figura 12-7 Circuitos de protección de desfibrilación. Las resistencias sirven para limitar el flujo de corriente, en tanto que las lámparas de destello atenúan el nivel de sobrevoltaje a la entrada del preamplificador. 13 de 45 TEMA 12 ELECTROCARDIOGRAFÍA rev 2 Las lámparas de destello consisten en un par de electrodos montados en un bulbo de vidrio en cuyo interior hay una atmósfera a baja presión de gas neón o de una mezcla de gases inertes. Normalmente la impedancia a través de los electrodos es muy alta, pero si el voltaje a través de ellos excede el potencial de ionización del gas, entonces la impedancia repentinamente cae a un nivel muy bajo. La mayoría de las lámparas de destello NE-2 utilizadas en monitores médicos tienen un potencial de disparo de entre 45 y 70 volts. Los voltajes normalmente presentes durante el registro ECG no ionizan el gas dentro de las lámparas de destello, pero la descarga de desfibriladores dispararán las lámparas, descargando la mayor parte del sobrevoltaje a tierra. Algunos monitores también utilizan diodos zener (en la figura 12-7, D1 a D3) conectados entre las entradas al preamplificador y tierra. Estos diodos realizan la misma función de las lámparas de destello, solo que a voltajes menores. Los diodos D4 a D6 se denominan diodos limitadores de corriente, aún cuando no son estrictamente diodos, pues son JFETs con las terminales de fuente y compuerta conectadas. Aún cuando se presenta el mismo comportamiento de limitación de corriente en JFETs de 3 terminales conectados en la forma mencionada, muchos fabricantes de semiconductores ofrecen JFETs de dos terminales como diodos limitadores de corriente, en los cuales la conexión es hecha internamente. Estos diodos se denominan generalmente diodos limitadores de corriente. El diodo limitador de corriente opera como una resistencia (resistencia del canal JFET) en tanto el nivel de corriente permanece por debajo de un cierto valor. Si la corriente tendiera a incrementarse de ese valor, el valor de la resistencia aumenta limitando la corriente. En algunos electrocardiógrafos se utilizan resistencias variables de óxido metálico (MOV ó varistores) en lugar de los diodos zener. Los varistores presentan una alta resistencia hasta que el voltaje excede un nivel de ruptura, arriba del cual la resistencia cae. En esta forma los varistores cortan los picos de alto voltaje. Fallas por desfibrilación. Los circuitos de protección disponibles para un preamplificador ECG no son totalmente efectivos en todos los casos; después de todo, como el voltaje que aplica un desfibrilador presenta un nivel mayor a seis órdenes de magnitud que el voltaje normal de operación, se pudiera presentar esporádicamente algún daño. Hay 2 tipos de fallas comunes en electrocardiógrafos debido a descarga de desfibriladores y tienden a producir diferentes síntomas: (1) Cuando se dañan ambas entradas del preamplificador, su salida se mantendrá en la línea base, plana, sin cambio y (2) cuando se daña solo una de las entradas, la forma de onda de su salida aparecerá distorsionada; esto es debido a que la salida será incapaz de cambiar hacia arriba o hacia abajo de la línea base, dependiendo de cual de las entradas este dañada. 14 de 45 TEMA 12 ELECTROCARDIOGRAFÍA rev 2 Este segundo tipo de falla pudiera permanecer oculta, eso es, no advertida por el personal médico (o asignado a otra causa), a menos que se compare con el registro ECG tomado al mismo paciente en otro electrocardiógrafo. Las causas más comunes de estas fallas son lámparas de destello defectuosas o diodos zener abiertos. Las lámparas de destello eventualmente pierden su capacidad de proteger al preamplificador debido a fugas, recombinación o absorción de sus gases, que incrementan su nivel de disparo. Los fabricantes de electrocardiógrafos recomiendan el reemplazo de las lámparas de destello cada año o cada dos años, o más frecuentemente si el equipo es utilizado en el área de emergencias o de unidades de cuidados intensivos. Si la descarga del desfibrilador produce la apertura de un diodo zener, entonces en la siguiente descarga de desfibrilación se dañarán los transistores de entrada del preamplificador. Filtrado por Unidades de Electrocirugía Circuitos limitadores especiales previenen daños en los preamplificadores ECG que pudieran producirse por la descarga de desfibriladores En forma semejante, los preamplificadotes ECG deben protegerse de altos voltajes e interferencia producidos por unidades de electrocirugía (ESU). La interferencia ESU está en el rango de cientos de kilohertz a 100 Mhz y sus voltajes de operación pueden llegar a algunos kilovolts, lo cual producirá una distorsión grande en la señal ECG. Pero, ¿Por qué ocurre esto si el ancho de banda de la señal ECG es de solo 100 Hz? La respuesta es corrimientos (offsets) de CD. Los amplificadores de instrumentación (IA) utilizados en los ECG presentan un bajo ancho de banda, y las uniones de los semiconductores dentro de él rectifican las señales de alta frecuencia (como las de interferencia de ESU). Estas señales rectificadas son filtradas por las capacitancias parásitas de las uniones, resultando en corrimientos de CD. La línea base del ECG puede moverse cuando se activa una ESU. En el pasado, sistemas ECG tenían que tolerar, sin dañarse, interferencia ESU. Ahora, los requerimientos son que opere en alguna forma que permita que el registro de la forma de onda ECG sea reconocible. Esto es, los médicos requieren que se mantenga un registro ECG de calidad diagnóstica aún ante la presencia de ruido producido por unidades de electrocirugía (ESU). La figura 12-8 muestra una técnica para reducir el ruido ESU en la sección de entrada de un amplificador del ECG. Se compone de un filtro de 3 etapas RC dispuestos en configuración pi (π). También se puede utilizar un filtro LC, pero es más difícil tener las L idénticas en las 2 terminales comparado con una red RC. El efecto de modo común resulta de las L´s o R´s en serie y la capacitancia parásita al común del paciente. 15 de 45 TEMA 12 ELECTROCARDIOGRAFÍA rev 2 ¿Porqué las constantes de tiempo de modo común deben ser idénticas? Porque una diferencia en ellas producirá un error diferencial; así el esfuerzo por tratar de reducir la interferencia de cientos de Kilohertz de la ESU desafortunadamente resultará en degradación del CMR a 60 Hz. Aún cuando se pudiera tolerar un ruido adicional de 60 Hz, que es reducido por la señal aplicada a la pierna derecha y el IA todavía tiene un alto CMR, así como el amplificador de aislamiento tiene un alto IMR a 60 Hz. Lo importante en este caso es atenuar el ruido ESU. Adicionalmente, algunos sistemas ECG agregan un filtro de rechazo de banda a las frecuencias de operación del ESU, para reducir, posteriormente a la etapa de amplificación ECG, la interferencia producida por la ESU. Observe que el filtro mostrado presenta una frecuencia de corte en 10 KHz, lo cual es suficientemente bajo para atenuar ruido ESU pero suficientemente alto para prevenir distorsión de fase en la señal ECG. Figura 12-8 Filtrado del ruido producido por unidades de electrocirugía (ESU). Pero, ¿no sería deseable quitar la interferencia ESU a la vez que mantener un alto rechazo al modo común (CMR) a 60 Hz? El circuito mostrado en la figura 12-9 puede ayudarnos a lograrlo. En esta figura se muestra un amplificador de instrumentación (IA) de alta velocidad diseñado con op-amps de video comercialmente disponibles. La ganancia esta ajustada a 5 V/V para la señal ECG pero el CMR no solo es razonablemente bueno a 60 Hz, también es bueno a muy altas frecuencias. La figura 12-10 muestra la hoja de especificación de este amplificador y presenta que el CMR es cercano a 75 dB a 60 Hz, esto no es extremadamente alto, pero el CMR del amplificador es todavía 40 dB a 100 Mhz. Como se utilizan 2 amplificadores operacionales de entrada para hacer el IA, su acoplamiento podría resultar en, digamos, 30 dB de CMR por el amplificador de instrumentación completo a 100 Mhz y de 60 dB a 1 Mhz. Esto es suficientemente alto para rechazar el ruido ESU en forma bastante efectiva. 16 de 45 TEMA 12 ELECTROCARDIOGRAFÍA rev 2 Solo hay un problema con el IA mostrado en la figura 12-9 (además de prestar especial atención en el diseño de la tarjeta de circuito impreso y sus protecciones de entrada) y es que tiene una alta corriente de polarización (bias). Figura 12-9 Amplificador de instrumentación con ancho de banda amplio, rápido tiempo de asentamiento y alto rechazo al modo común a altas frecuencias. Figura 12-10 Efecto de la frecuencia en el rechazo al modo común (CMR) en el OPA621. La corriente de polarización del OPA621 es de 30 μA, lo cual excede el límite de 10 μA fijado por los estándares AAMI y UL544. Adicionalmente, la resistencia de entrada de los amplificadores operacionales es menor a 1 MΩ. Este componente fue seleccionado para mostrar que aún cuando es posible, es difícil encontrar componentes comercialmente disponibles que tengan una baja corriente de polarización y un alto CMR a muy altas frecuencias. Así, para hacer que este circuito funciones en un equipo de registro ECG se deberá agregar a la entrada 2 amplificadores de alta velocidad, alta impedancia de entrada y baja corriente de polarización. Una vez más, el diseño del circuito impreso y las capacitancias parásitas a común son críticos para hacer que este circuito trabaje adecuadamente; esto incrementa el costo, pero lo vale al tiene la ventaja de quitar el ruido ESU. 17 de 45 TEMA 12 ELECTROCARDIOGRAFÍA rev 2 Sistemas de monitoreo fisiológico multicanal. Como hemos visto, el diseño del amplificador de entrada ECG es crítico para obtener buenos resultados, pero, ¿En qué forma queda el IA ECG en la electrónica de un sistema de monitoreo completo? La figura 12-11 muestra un diagrama de bloques de un sistema de monitoreo fisiológico multicanal. Este sistema recibe señales ECG, tiene varios canales de presión sanguínea (BP), temperatura corporal, saturación de oxígeno y quizás otros parámetros de gases y corporales. Figura 12-11 Sistema de monitoreo fisiológico multicanal. Observe las capacitancias parásitas del paciente a su propio común y a tierra. Estas capacitancias introducen ruido de 60 Hz y otras corrientes de interferencia, estas corrientes de ruido circulan por el paciente y por los cables ECG conectados a él. Se han hecho algunos estudios para modelar electrónicamente este fenómeno y predecir la forma de minimizar sus efectos. Las capacitancias de fuga deben minimizarse para obtener, del cuerpo humano, señales limpias de ECG; lo cual involucra conectar la mínima cantidad de equipos al paciente. El sistema de la figura 12-11 esta compuesto de amplificadores de entrada, un multiplexer analógico (mux), una red Wilson, un amplificador de instrumentación de ganancia programable (PGIA) y un convertidor analógico a digital (A/D) que cuenta con un amplificador muestreador – mantenedor (S/H) interno. Note que las señales digitalizadas de salida estén en formato serial, lo cual permite una simple etapa posterior de aislamiento que solo requiere unos pocos optoaisladores (por ejemplo, uno para los datos, uno para el reloj, uno para el comando de inicio de conversión y uno para control de datos). Si se tuviera un convertidor A/D de 12 bits con salida en formato paralelo se requerirían muchos más optoaisladores (posiblemente 15). 18 de 45 TEMA 12 ELECTROCARDIOGRAFÍA rev 2 Las siguientes 3 figuras concentran los esquemas más utilizados en equipos de registro ECG. Los sistemas completos ECG utilizan de 10 a 14 electrodos para el paciente y algunos esquemas más básicos utilizan 3 electrodos, los cuales son brazo derecho, brazo izquierdo y pierna derecha. En este caso se utiliza un simple amplificador ECG compuesto por un IA, un amplificador que aplica la señal de modo común a la pierna derecha y un circuito de restauración de CD. Otros electrocardiógrafos, cuyo esquema se muestra en la figura 12-12, utilizan cinco electrodos. Note que la señal de los electrodos se aplica a amplificadores de ganancia unitaria; estos amplificadores tienen resistencias de protección en serie (del orden de decenas a cientos de kilohms) y en algún lugar de la entrada también cuentan con diodos limitadores. Esto asegura que las entradas a los amplificadores (durante desfibrilación) no vayan mas allá de la caída de un diodo (0.7 volts) por arriba o debajo de los valores de las fuentes de polarización positiva y negativa respectivamente. Figura 12-12 Interfase de entrada ECG para 5 electrodos en paciente (6 terminales). Un punto importante es que los modernos estándares de la AAMI y UL requieren que tengan que ocurrir 2 o más fallas antes de que pase alguna corriente a través del paciente, y en esos casos la corriente no debe exceder 50 μA. Así, un circuito monolítico a la entrada del amplificador ECG que tenga internas (dentro del chip) las resistencias en serie no pasará el estándar. 19 de 45 TEMA 12 ELECTROCARDIOGRAFÍA rev 2 En el caso de un amplificador ECG con las resistencias en serie externas una probable falla pudiera aplicar, por ejemplo, el voltaje de la fuente de poder positiva (digamos + 5 VCD) a la entrada Ra del amplificador y si la resistencia del paciente fuera de 10 kΩ, fluirían 500 μA, si no fuera por las resistencias en serie externas de protección. Con las resistencias dentro del chip, una falla de + 5 VCD al lado izquierdo de la resistencia produciría una corriente de 500 μA a través del paciente, lo cual no esta permitido. Con las resistencias fuera del chip, un problema con ellas se consideraría como otra condición de falla. Así las resistencias en serie de protección no deben ser parte de un amplificador ECG monolítico. La otra alternativa es hacer un limitador de voltaje tan bajo que produzca una corriente menor a 50 μA cuando se presente una falla en circuito integrado; esto sería limitar el voltaje a 25 mV para limitar la corriente si la impedancia de los electrodos del paciente fuera de 500 Ω, lo cual es menor a la caída de un diodo (700 mV), lo cual nos dice que un diodo no aplica como limitador a este nivel de voltaje. Después de todo, no sería práctico poner las resistencias en serie de protección dentro del chip. Red Wilson. Otra parte del circuito de la figura 12-12 es la red Wilson, la cual es un arreglo pasivo de resistencias que es utilizado para obtener las seis derivaciones básicas (I, II, III, aVR, aVL y aVF). De sus terminales se llevan las señales a seis amplificadores con entrada diferencial, cada uno de los cuales tiene una ganancia entre 5 y 10 V/V. Recuerde que la ganancia debe ser baja para prevenir saturación en los amplificadores debido al corrimiento por voltaje de electrodo. Cada amplificador diferencial incrementa el nivel de señal de una terminal o una combinación de terminales con respecto a otra terminal. Por ejemplo, la derivación I del amplificador diferencial superior tiene el brazo izquierdo (LA) en su entrada no inversora (+) y el brazo derecho (RA) en su entrada inversora (-), por lo cual la derivación I es LA-RA; y en forma similar las demás derivaciones. Las señales de salida ECG mostrarán una gran reducción de ruido de 60 Hz, pero ¿Cómo lo logra este circuito? Los amplificadores diferenciales lo atenúan debido a que el ruido de modo común (CM noise) esta presente en cada entrada del amplificador diferencial. El amplificador diferencial solo sustrae iguales voltajes de ruido para mostrar en la salida casi cero, en tanto que amplifica la diferencia de las señales ECG (de diferentes partes del cuerpo) presente en sus entradas. El punto central de la red Wilson representa el cero del ECG y la interferencia de modo común. Este voltaje se obtiene mediante el promedio del voltaje en los electrodos del paciente RA, LA y LL, y es igual al voltaje de modo común de CD y 60 Hz. La señal ECG obtenida del triángulo de Einthoven es cero. La señal aplicada a la pierna derecha es la inversión de la interferencia de modo común. La ganancia 20 de 45 TEMA 12 ELECTROCARDIOGRAFÍA rev 2 del amplificador que aplica señal a la pierna derecha está entre 30 y 50 V/V, pero pudiera ser mayor. Realmente es mejor si es mayor, pero se deberá tomar la precaución de asegurar que el amplificador no se sature. El capacitor de 47 pF en la retroalimentación de este amplificador limita las altas frecuencias y previene oscilaciones. ¿Por qué pudieran presentarse oscilaciones? Se pudieran presentar si la capacitancia parásita del paciente fuera tal que produjera un corrimiento de 180° en la señal de modo común, convirtiéndose en una retroalimentación positiva y generando oscilaciones de alta frecuencia en la señal ECG. Observe que del punto central de la red Wilson la señal de modo común es pasada por un amplificador no inversor con ganancia unitaria, esto es debido a que este voltaje también es utilizado para quitar la interferencia de 60 Hz del amplificador diferencial de una entrada precordial, este amplificador no debe producir corrimiento de fase en la señal. Ningún amplificador ECG estaría completo sin una señal de referencia de 1 mV. El circuito de la figura 12-12 muestra una referencia de 1 mV conectada a las entradas de los amplificadores diferenciales, esta señal aparecerá en la salida del amplificador ECG ya sea cuando se presione un interruptor o cuando se de su comando en una computadora, según sea el caso. Los sistemas ECG a menudo utilizan la detección de QRS (contracción ventricular izquierda) y el detector de pulso de marcapaso, cuyo diagrama de bloques se muestra en la figura 12-13. Figura 12-13 Diagrama de bloques de detección de complejo QRS y pulso de marcapaso. Se puede utilizar cualesquiera de las seis derivaciones o de las señales precordiales, generalmente por observación se selecciona la mejor señal. El detector QRS es un diferenciador, el cual mide que tan rápido sube la señal ECG. Si es más rápido que, digamos, la onda P, pero más lento que el pulso del marcapaso, este circuito produce una transición de voltaje a su salida para indicar la presencia de de QRS. El detector de marcapaso también es un diferenciador, solo que está 21 de 45 TEMA 12 ELECTROCARDIOGRAFÍA rev 2 ajustado para detectar cambios más rápidos de voltaje y produce una transición de voltaje cuando el pulso del marcapaso se presenta durante la forma de onda ECG. El pulso del marcapaso es mostrado cuando se despliega la señal ECG, su exactitud en amplitud no es importante porque este pulso es mucho mayor al QRS, lo que es importante es su posición en el tiempo, lo cual debe ser exacto. En la figura 12-13 se muestran tanto los detectores de complejo QRS como de pulso de marcapaso, cuyas salidas son aplicadas a comparadores para estar seguros de que realmente ocurrieron. Después a través de lógica, niveles digitales indican la presencia de estas señales. No es fácil detectar correctamente estas señales, debido a la presencia de ruido o anormalidades como grandes ondas T o artefactos musculares. ¿Cuántos circuitos se requerirían en un sistema ECG de 10 electrodos (12 derivaciones? La figura 12-14 muestra el diagrama de bloques de un sistema de este tipo. Figura 12-14 Diagrama de bloques de sistema ECG de 10 electrodos (12 derivaciones). Note que los 3 electrodos de paciente, en la parte superior, requieren amplificadores con ganancia unitaria (buffers), la red de Wilson y amplificadores diferenciales como ya se describió. La terminal central de la red de Wilson (que 22 de 45 TEMA 12 ELECTROCARDIOGRAFÍA rev 2 tiene el promedio de las señales RA, LA y LL) provee un voltaje a la entrada negativa del bloque inferior de amplificadores diferenciales cuya ganancia es de 10, esto permite cancelar ruido de 60 Hz en las señales precordiales. El bloque superior de amplificadores diferenciales cancelan ruido de 60 Hz y entregan las 6 derivaciones estándar ECG, I, II, III, aVR, aVL y aVF. Las señales de las derivaciones estándar son aplicadas a un multiplexer analógico en donde se seleccionan una a la vez para la detección de QRS y pulso de marcapaso. Estas señales también son aplicadas a un banco de filtros de rechazo de banda de 60 Hz, los cuales pueden ser seleccionados para estar dentro o fuera. Recuerde que los filtros de rechazo de banda quitan el ruido residual de 60 Hz pero pueden causar corrimientos de fase que distorsionen un ECG normal (debido a esto se diseñan para ser manualmente seleccionables). Las señales precordiales amplificadas son enviadas también a los filtros de rechazo de banda y posteriormente a un bloque de 12 filtros pasa banda compuesto por filtros paso alto y paso bajo. Los filtros paso alto se pueden seleccionar a 0.05 Hz (para ECG calidad diagnóstica), 0.5 Hz (monitoreo) y 2 Hz (restauración rápida de CD). Si solo hubiera un filtro paso alto, cuando se seleccionara una nueva derivación, llevaría mucho tiempo llegar al nuevo voltaje de cancelación de corrimiento de potencial de electrodo (restauración de CD). Después de los filtros paso alto están los amplificadores de ganancia programable, donde se puede seleccionar la ganancia entre 10, 20, 50 y 100 V/V. Posteriormente vienen los filtros paso bajo, cuyas frecuencias de corte pueden seleccionarse en 40, 100, 150 y 3000 Hz. La señal ECG ya filtrada en banda y amplificada es enviada a un amplificador muestreador mantenedor (S/H) que mantiene su nivel constante durante el tiempo que tarda su conversión de analógico a digital. Los códigos de salida del convertidor A/D pueden pasar por una etapa de aislamiento (optoasialadores) antes de conectarse a la computadora. Finalmente, observe que se provee una señal de 1 mV para calibración, para ser utilizada en los cambios de derivaciones. Digitalización en alta resolución. Las figuras 12-15 a 12-18 muestran algunas tendencias modernas de equipos de monitoreo fisiológico, especialmente de sistemas ECG, donde el cambio más significativo es la digitalización de alta resolución. La figura 12-15 muestra el esquema menos moderno que, de cualesquier forma, seguirá utilizándose algunos años más. En este sistema básicamente la señal ECG es digitalizada en 10 ó 12 bits. Esto es, uno de 1012 ó 1048 combinaciones totales, cada paso es 0.1 % del total (1/210 x 100 %). Con un convertidor A/D de 10 bits, si la entrada diferencial ECG fuera de 1 mV de pico a pico, un bit menos significativo (LSB) representaría 1 μV. 23 de 45 TEMA 12 ELECTROCARDIOGRAFÍA rev 2 Esto significa que los amplificadores de entrada deberán tener un ruido ligeramente menor a ese nivel, digamos 0.9 μV pico a pico. Como el valor rms, estadísticamente, es seis veces menor, el ruido rms total en los amplificadores de entrada, en el ancho de banda ECG de 100 Hz, deberá ser aproximadamente de 0.15 μV rms; lo cual es pequeño pero realizable con componentes comercialmente disponibles. Figura 12-15 Digitalización en sistemas de monitoreo fisiológico. La principal dificultad en todo esto es la alta ganancia requerida para obtener una señal ECG a un nivel razonable, tal como 1 volt de pico a pico. Como se mostró anteriormente, debe anularse el corrimiento del potencial de electrodo o restaurar a cero la componente de corriente directa antes de que puedan utilizarse altas ganancias. La figura 12-15 muestra que puede realizarse una digitalización de 12 bits con componentes analógicos cuando se utiliza la restauración de CD. Sin embargo, la tendencia es hacia olvidar la restauración de CD utilizando digitalización de alta resolución como se muestra en la parte derecha de la figura 1215. En este caso, una señal ECG de 1 mV (o más pequeña de 0.25 mV) presenta un corrimiento de potencial de electrodo de 300 mV (que pudiera ser hasta de 500 mV). En este caso, ¿Cuántos bits se necesitarían para lograr una adecuada digitalización de la señal ECG en una condición de peor caso? La respuesta es alrededor de 19 bits. Recuerde que el cambio más pequeño detectable para una señal ECG de 1 mV para el caso de 10 bits es aproximadamente 1 μV, esto es, el peso analógico del bit menos significativo (LSB). Como un cambio de 1 μV en la señal ECG con un corrimiento de 500 mV es igual a 0.0002 %, esto significa que tendrán que haber 500,000 divisiones (1/0.000002). El tamaño de palabra digital más cercano es 19 bits, la cual produce 524,000 divisiones. 24 de 45 TEMA 12 ELECTROCARDIOGRAFÍA rev 2 Algunos diseñadores están tratando aún con 22 bits. La digitalización de alta resolución mostrada en la figura 12-15 permite digitalizar con una resolución de 10 o 12 bits la señal ECG de 1 mV cuando presenta un corrimiento de potencial de electrodo de 500 mV. Una vez en la computadora, el corrimiento puede ser eliminado por software, dejando solo la señal ECG para su análisis. Esta técnica hace el circuito de entrada, amplificador ECG, más simple, aún cuando produce una alta demanda en la conversión A/D. Esta técnica también ha sido utilizada para resolver problemas industriales. Una clara ventaja es que no se requieren componentes de restauración de CD o un banco de filtros paso alto, en este caso, sustracción digital de corrimiento y filtrado digital toman el lugar de los componentes analógicos. Al no haber filtros electrónicos paso alto con bajas frecuencias de corte con constantes de tiempo grandes uno puede conmutar de un canal a otro sin tener que esperar a que el filtro se cargue al nuevo valor de corrimiento de potencial de electrodo. ¿Cómo puede hacerse esta digitalización de alta resolución con componentes comercialmente disponibles? La figura 12-16 muestra un sistema ECG de 18 bits de resolución, observe lo simple de la del amplificador ECG, pues solo requiere tres amplificadores RA, LA y LL; una red Wilson, un amplificador con ganancia de -1.25 y un bloque de amplificadores diferenciales para quitar el ruido de 60 Hz. La razón para esto se ve claramente cuando uno observa como las señales ECG RA, LA, LL y V1 a V6 son amplificadas. El objetivo es amplificar estas señales rechazando el ruido de 60 Hz y el banco de 9 simples amplificadores diferenciales lo logra. La terminal central Wilson con el ruido de modo común de 60 Hz es amplificado +1.25 V/V y posteriormente, en los amplificadores diferenciales – 4 V/V para tener una ganancia resultante de – 5 V/V a la salida de los amplificadores diferenciales. Así, la señal con el ruido de 60 Hz superpuesto también se amplifica en + 5 V/V (1 + 40 kΩ/10 kΩ) cuando pasa por el amplificador diferencial. En esta forma el ruido original de 60 Hz y el ruido de 60 Hz extraído de la Terminal central Wilson se cancelan a la salida del amplificador diferencial. En esta forma las señales ECG son amplificadas 5 V/V atenuando drásticamente el ruido de modo común (CM) a la salida del amplificador diferencial. Posteriormente estas señales pasan por un multiplexer analógico (MUX) en cuya salida son amplificadas en un factor entre 2 V/V a 20 V/V. Sin embargo, el corrimiento del potencial de electrodo no ha sido quitado, por lo que las señales ECG y el corrimiento del potencial de electrodo serán digitalizadas en un convertidor A/D de alta resolución. El convertidor A/D de 18 bits, comercialmente disponible, mostrado en la figura 12-16, tiene un amplificador muestreador mantenedor (S/H) interno y cuenta con circuitos lógicos internos para interconectarlo fácilmente con un procesador digital de señal (DSP). Su salida serial (la cual es la señal ECG con el corrimiento de 25 de 45 TEMA 12 ELECTROCARDIOGRAFÍA rev 2 potencial de electrodo) se aísla a través de optoasiladores para su transmisión a un procesador digital de señal (DSP) o una computadora. Figura 12-16 Sistema ECG con digitalización de alta resolución. Después de que por software se ha quitado el corrimiento del potencial de electrodo, las formas de onda ECG pueden ser analizadas en la computadora. Las señales ECG pueden ser reconstruidas a formato analógico a través del convertidor digital a analógico (D/A) de 4 canales mostrado, en esta forma la señal ECG puede ser desplegada en un monitor de desplegado gráfico, osciloscopio o en un graficador. Ya que estamos en el tema de digitalización de alta resolución, sería interesante mostrar algunas posibilidades futuras, en donde nuevos componentes están siendo diseñados y llevados al mercado para cumplir con nuevos requerimientos de sistemas. La figura 12-17 muestra el sistema de amplificación más simple, el cual cuenta solo con amplificadores de ganancia unitaria. A través de un multiplexer analógico, los voltajes que representan las señales de los electrodos ECG, son pasados a un amplificador de ganancia fija que incrementa la señal en un factor de entre 2 y 20 V/V. 26 de 45 TEMA 12 ELECTROCARDIOGRAFÍA rev 2 Figura 12-17 Sistema ECG con digitalización de alta velocidad y alta resolución. Así, las señales pueden ser digitalizadas por un convertidor A/D de alta velocidad y alta resolución y enviadas a un microprocesador a través de optoaisladores. Si el convertidor A/D fuera suficientemente rápido pudiera digitalizar tanto la señal ECG como su ruido de 60 Hz, el software quitaría el corrimiento del potencial de electrodo y el ruido de 60 Hz a la vez que determinaría las señales en todas las derivaciones. Si el sistema fuera suficientemente rápido, adicionalmente podría proveer, a través de un convertidor digital a analógico (D/A) la señal a aplicar a la pierna derecha (por supuesto se requeriría algunos componentes para producir esta señal). Todo esto es hipotético, pues aún no están comercialmente disponibles convertidores A/D de alta velocidad, alta resolución y bajo precio; sin embargo el avance tecnológico permitirá ver en pocos años este tipo de sistemas de adquisición de datos (DAS). El último sistema ECG que veremos, mostrado en la figura 12-18, aún no disponible, está más cerca en su realización, utiliza algunos simples circuitos analógicos de entrada seguidos por convertidores A/D de alta resolución sigma-delta (algunas veces nombrados como delta-sigma) para cada canal. 27 de 45 TEMA 12 ELECTROCARDIOGRAFÍA rev 2 Figura 12-18 Sistema ECG con digitalización de alta resolución por canal. Un convertidor sigma – delta es realmente un digitalizador de 1 bit que muestrea a muy alta velocidad, sigma – delta significa que se presenta una acción de suma (integración) y diferencia, Una entrada a su comparador interno es la señal analógica a convertir, la otra es una señal de retroalimentación de la salida cuantizada (D/A) del circuito integrador. El objetivo es forzar a la salida del convertidor D/A de retroalimentación a ser igual a la señal analógica de entrada. Cuando se logra esto, se tiene la salida digital del convertidor sigma – delta. Al realizar esta operación muchas veces, el convertidor acumula cuentas y en esta forma produce la señal digital de salida. Como esta técnica de conversión sobremuestrea la señal analógica de entrada, el filtro antialias (antialiasing) de entrada puede ser muy simple, no se requieren filtros de alta pendiente de atenuación y la salida digital puede ser multiplexada digitalmente, aislada mediante optoaisladores .y así enviada al microprocesador. Los convertidores A/D y D/A sigma-delta han cobrado mucha popularidad en la actualidad, y no solo en sistemas ECG. Si estos convertidores bajaran de precio y ofrecieran varios en un solo empaque (más compactos), este esquema sería una realidad. 28 de 45 TEMA 12 ELECTROCARDIOGRAFÍA rev 2 12-8 DISPOSITIVOS DE DESPLEGADO DE ECG. Las tres formas más comunes de desplegado de ECG son osciloscopios, registradores en papel y monitores. Los osciloscopios médicos son muy parecidos a los osciloscopios comunes solo que tanto el escalamiento en amplitud (vertical) como el de tiempo (horizontal), así como el ancho de banda están limitados a los valores más comunes para este tipo de aplicación. Generalmente cuentan con pantalla con memoria o persistencias y su velocidad de barrido es seleccionable entre 25, 50 y 100 mm/seg. Algunos tiene control sobre el inicio del barrido (internal trigger) y en estos casos el inicio del barrido se activa con la presencia de la onda R. En este caso es relativamente simple calcular la frecuencia cardiaca midiendo el tiempo transcurrido del borde izquierdo del osciloscopio al punto donde se presenta la primera onda R. Tektronix agrega marcas en el margen superior par facilitar la medición. En antiguos electrocardiógrafos de registro impreso en papel, algunos todavía operando, se utilizaba un rollo de papel térmico (sensible al calor) ya cuadriculado. Un motor extraía papel del rollo y lo hacía pasar por una superficie donde una punta térmica o estilete (ensamblada en un galvanómetro), marcaba el ECG. Actualmente los electrocadiógrafos tienen integrada una impresora que es alimentada por hojas blancas comunes y en donde, en una página se imprime el registro ECG de todas las derivaciones. El los electrocardiógrafos de rollo la velocidad estándar de alimentación de papel es de 25 mm/seg, aun cuando en ciertas ocasiones tienen la opción de 1 y 5 mm/seg. La cuadricula del rollo de papel generalmente tiene un ancho de 50 mm, con divisiones cada milímetro y divisiones gruesas cada 5 mm. En el electrocadiógrafo se calibra para tener 0.1 volt/mm (así la señal de calibración de 1 mV cubriría 10 mm o dos divisiones gruesas). A 25 mm/seg el intervalo de tiempo entre 2 divisiones pequeñas es de 0.04 seg (40 mseg) y entre 2 divisiones gruesas es 0.2 seg (200 mseg), como se muestra en la figura 12-19. Figura 12-19 Papel (en rollo) para registro impreso de ECG. 29 de 45 TEMA 12 ELECTROCARDIOGRAFÍA rev 2 Figura 12-20 Electrocardiógrafo HP de 3 canales para registro en papel. La frecuencia cardiaca puede calcularse fácilmente en el papel ECG porque la frecuencia es el inverso del período, el cual puede ser medido en el registro contando los intervalos de tiempo ya mencionados. Este método es válido para pacientes con frecuencia cardiaca regular (intervalo de R a R aproximadamente constante). Los modernos electrocardiógrafos son sistemas con microprocesadores que capturan las formas de onda ECG, agregan los datos de paciente, fecha y hora del estudio y calcula los valores más relevantes (frecuencias y amplitudes), permitiendo grabar el estudio para su posterior reproducción o imprimirlo. En estos casos generalmente se tiene un software específico para el desplegado del estudio en un monitor, con herramientas de amplificación (zoom), mediciones de amplitud y tiempo. Tener la señal ECG en formato digital permite una gran cantidad de posibilidades, tales como compartir la información con otras computadoras, transmitirla remotamente y tener una base de datos de archivo fácilmente accesible con propósitos de investigación. 12-9 ECG EN PRUEBA DE ESFUERZO. Algunas anormalidades, tal como arritmias cardiacas potencialmente peligrosas, se hacen presentes solo en condiciones de esfuerzo. Así, el médico coloca al paciente en una bicicleta estacionaria, en una banda para correr o en una escaladora en tanto que monitorea la forma de onda ECG en un monitor, un osciloscopio o un registrador de papel. Los equipos más modernos de ECG cuentan con una computadora que realiza el análisis de las formas de onda ECG y detecta y memoriza arritmias específicas. 30 de 45 TEMA 12 ELECTROCARDIOGRAFÍA rev 2 Otro procedimiento común es, posteriormente a la prueba de esfuerzo, realizar un estudio con Talio. El Talio radioactivo es capturado por las células cardiacas saludables y aquellas que reciben un suministro insuficiente de sangre aparecen oscurecidas en una cámara gama. Estas 2 pruebas permiten al médico evaluar la existencia, localización y extensión de un padecimiento en el corazón. 12-10 CABLES ECG AL PACIENTE. Los cables ECG al paciente representan la falla más frecuente en la operación de los electrocardiógrafos. Existen diferentes configuraciones diferentes de cables para el registro ECG, algunas vienen en 2 piezas (como el mostrado en la figura 1221) que se unen mediante algún tipo de conector. Los cables que vienen en 2 piezas son, generalmente, más caros, pero resultan más económicos a largo plazo, pues la ruptura del cable se presenta más frecuentemente en la terminal del electrodo. Adicionalmente, un cable de 2 piezas permite el uso de diferentes tipos de electrodos: Un cable principal que se conecta al electrocardiógrafo y diferentes tipos de adaptadores que permiten el uso de diferentes tipos de electrodos. Figura 12-21 Cables ECG al paciente. Básicamente hay 3 tipos de conectores para electrodos en la terminación del cable del lado del paciente. El de terminación en punta (tip end), el cual tiene una terminación banana macho (cable inferior de la figura 12-21), la cual se fija a electrodos de corto plazo tales como placas o copas de succión. El segundo tipo (cable superior de la figura 12-21) tiene ya instalado en su extremo al paciente un electrodo de plata cloruro de plata. Al aplicarse, el electrodo es llenado con una pasta electrolítica y fijada al paciente mediante tela adhesiva o algún tipo de parche adhesivo especial para esta aplicación. 31 de 45 TEMA 12 ELECTROCARDIOGRAFÍA rev 2 El tercer tipo tiene un broche especial que permite conectarse firmemente con electrodos desechables para monitoreo (generalmente electrodos de columna). Este tipo de cable es el más utilizado en unidades de cuidados intensivos o coronarios. Observe que en la figura 12-21 uno de los cables tiene cinco terminales de electrodos en tanto que el otro solo tiene tres. El cable para un equipo de diagnóstico requerirá al menos cinco electrodos para registrar las 12 derivaciones; pero en monitoreo, donde se requiere solo la presencia de señal ECG y algunas arritmias muy evidentes, con cualesquier derivación es suficiente, lo cual se logra con un cable de tres electrodos. En la mayoría de los casos, el sistema de 3 electrodos es configurado para ver la derivación I y la enfermera o el médico pude seleccionar cualesquier derivación con la colocación adecuada del electrodo. En el cable de la parte de arriba de la figura 12-21 se puede observar un bloque grande entre las dos secciones del cable ECG, este dispositivo es un filtro especial que reduce los efectos de equipos de electrocirugía, los cuales son generadores de rf de alta potencia. Este filtro es opcional y si no se requiere las 2 secciones de cable se unen como en el otro cable mostrado en la figura. Los cables ECG son conductores blindados, así, en una prueba de continuidad entre el conector del electrodo y el conector correspondiente en el electrocardiógrafo debe indicar 0 ohms (corto). Sin embargo, algunos cables tienen una resistencia (entre 1 y 10 kΩ) en serie con el electrodo para proveer protección durante desfibrilación. Estas resistencias generalmente están localizadas dentro del conector de plástico que une las dos secciones de cable. No hay conector estándar de los cables ECG al electrocardiógrafo, así que vamos a encontrar diversos tipos de conectores. El conector más común es el mostrado en la figura 12-21. Aún cuando algunas compañías reclaman el crédito por este conector, la mayoría de los técnicos lo llaman configuración Sanborn, pues esta compañía lo popularizó (y posiblemente inventó) antes de ser comprada y llegar a ser la división médica de Hewlett-Packard ya hace algunos años. El conector estándar Sanborn utiliza 5 puntos de conexión (pins), calibre 14 y la siguiente tabla muestra la configuración de las terminales y código de colores utilizado para identificar los cables a electrodos. 32 de 45 TEMA 12 ELECTROCARDIOGRAFÍA rev 2 12-11 MANTENIMIENTO A ELECTROCARDIÓGRAFOS. La mayoría de los equipos y sistemas para registro ECG en hospitales son instrumentos robustos que son confiables en circunstancias difíciles, sin embargo, los recientes registros de certificación han requerido un programa de mantenimiento preventivo que minimice la posibilidad de falla o una operación anormal. Algunos puntos que se deben verificar periódicamente (y hacer calibración si es necesario) son los siguientes: 1.- Limpieza exterior. 2.- Verificación de estado de conectores. 3.- Verificación (y reemplazo si es necesario) de cables ECG al paciente. Lo cual se puede realizar fácilmente mediante pruebas de continuidad. 4.- Verificación de amplitud y ancho de banda. Lo cual se puede realizar aplicando rápidamente un pulso del interruptor de prueba de 1 mV, observando que llegue a la amplitud requerida (10 mm) y que su forma sea cuadrada (recalibrar si es necesario). 5.- Presionar y mantener presionado el interruptor de señal de prueba de 1 mV. La señal debe presentar inicialmente una amplitud de 10 mm e irá disminuyendo hasta la línea base, la pendiente deberá ser menor a 7 mm en 16 divisiones de 0.2 seg (3.2 segundos), lo cual prueba la respuesta a bajas frecuencias. 6.- Cortocircuite todos los cables y pruebe el selector de derivaciones con el equipo operando, una señal ruidosa mostrará un cable defectuosos o problemas en el selector de derivaciones. 7.- Revisar conexión a tierra de seguridad y mida corriente de fuga entre líneas de alimentación y terminación de electrodos, el límite es de 1 μA fijado por los estándares AAMI y UL544. Los fabricantes de electrocardiógrafos generalmente especifican un procedimiento más completo que debe ser realizado cada 6 meses o cada año, sin embargo, las recomendaciones hechas aquí permiten identificar y corregir la mayoría de las fallas en estos equipos o sistemas y pueden ser realizadas en pocos minutos. 33 de 45 TEMA 12 ELECTROCARDIOGRAFÍA rev 2 Como comentamos, la principal causa de problemas en el registro ECG es causado por los cables ECG al paciente (cables abiertos, con falso contacto o con alta impedancia), sin embargo, otras posibles causas son problemas en el selector de derivaciones y en el conector de entrada de los cables ECG. Recuerde que esto se trata de registrar un biopotencial (señal ECG) de aproximadamente 1 mV en un ambiente hostil, donde se tendrá interferencia de 60 Hz, así como potenciales de las fibras musculares y algunos otros artefactos bioeléctricos. La figura 12-22 muestra los cuatro artefactos más comunes encontrados en el registro de la señal ECG . Figura 12-22 Causas comunes de problemas en el registro ECG. 34 de 45 TEMA 12 ELECTROCARDIOGRAFÍA rev 2 La figura 12-23 muestra interferencia de 60 Hz producida por líneas de suministro eléctrico cercanas. Generalmente las señales inducidas de 60 Hz en los cables ECG al paciente forman una señal de modo común debido a que tanto los electrodos como los cables son afectados en la misma forma; estas señales también generalmente no produce problema debido a que el preamplificador ECG tiene entradas diferenciales. Sin embargo, defectos en los electrodos, problemas en los cables o un mal contacto de los electrodos con el paciente resulta en una entrada desbalanceada la cual produce una señal diferencial del ruido de 60 Hz. Figura 12-23 Interferencia de 60 Hz en registro ECG. Este tipo de interferencia a menudo resulta de deficiencia en pasta en los electrodos o pérdida de contacto del electrodo con el paciente, particularmente en pacientes con la piel húmeda o sudorosa. Otras causas de interferencia de 60 Hz son pérdida o mal contacto en el conductor de tierra en las líneas de alimentación al electrocardiógrafo, problemas en las fuentes de poder de CD (como filtros abiertos o reguladores dañados), donde se produce un artefacto similar debido al rizado de 120 Hz de los rectificadores. Este problema puede ser resuelto primeramente detectando la causa de la interferencia, lo cual se puede hacer simplemente cortocircuitando todos los electrodos y seleccionando cada posición del selector de derivaciones. Si la interferencia se elimina, el problema es un electrodo defectuoso, falta de pasta electrolítica o un deficiente contacto del electrodo a la piel. Si la interferencia persiste en todas las derivaciones, entonces el problema pudiera ser interno del electrocardiógrafo. Si el problema solo se presenta en algunas derivaciones, revise los cables respectivos con un óhmetro o un medidor de conductancia con la finalidad de detectar los cables dañados. La figura 12-24 muestra artefactos producidos por temblor muscular, también llamadas vibraciones somáticas. Esta interferencia se distingue de la de 60 Hz debido a su pérdida de regularidad tanto en amplitud como frecuencia, lo cual es debido a potenciales bioeléctricos musculares. En ciertos casos este problema puede ser eliminado pidiéndole al paciente que se recueste, pero en caso de que el paciente este constantemente temblando o moviéndose, como en el monitoreo de largo término, entonces se deberá utilizar 35 de 45 TEMA 12 ELECTROCARDIOGRAFÍA rev 2 filtrado electrónico. La mayoría de los monitores ECG utilizados para estar al lado de la camilla del paciente son diseñados con una respuesta a la frecuencia de 30 a 50 Hz para reducir los efectos de interferencia por temblor o actividad muscular. Figura 12-24 Interferencia por actividad muscular. La figura 12-25 muestra una línea base irregular resultado de electrodos sucios debido a que se ha secado la pasta electrolítica en la superficie del electrodo o también debido a partículas metálicas en la piel del paciente. Ambas causas pueden ser resueltas con limpieza, en el primer caso del electrodo y en el segundo, de la piel del paciente. Figura 12-25 Línea base irregular. La línea base oscilante mostrada en la figura 12-26 casi siempre es producida por movimiento del electrodo con respecto a la superficie de la piel. Figura 12-26 Línea base oscilante. 36 de 45 TEMA 12 ELECTROCARDIOGRAFÍA rev 2 En teoría, algunos problemas electrónicos pueden causar este problema, pero es muy rara su ocurrencia. En la mayoría de los casos, la línea base oscilante es producida por cambios en la impedancia de contacto de los electrodos lo cual causa una variación del corrimiento del potencial de electrodo. Así, sus causas principales son electrodos mal fijados, cables de electrodos al paciente colgando, produciendo tensión en los electrodos y electrodos o cables moviéndose con la respiración del paciente. Fijando bien los electrodos se resuelve el primer problema y guiando adecuadamente los cables se resuelven los demás problemas. 12-12 CUESTIONARIO 1.- ¿Qué es un electrocardiograma (ECG)? Es un registro (gráfico) de la forma de onda del potencial eléctrico cardiaco, esto es, de los biopotenciales del corazón. 2.- Dibuje una forma de señal ECG e indique los nombres de las ondas así como sus segmentos. 3.- ¿Cuántos electrodos se utilizan en el registro estándar del ECG y como se llaman? En el registro estándar del ECG hay cinco electrodos conectados al paciente: brazo derecho (RA), brazo izquierdo (LA), pierna izquierda (LL), pierna derecha (RL), y pecho (C). 4.- ¿Cuántos son los ejes eléctricos del corazón y qué derivaciones permiten su examen? Son seis y son examinados mediante las derivaciones: I, II, III, aVR, aVF y aVL. 37 de 45 TEMA 12 ELECTROCARDIOGRAFÍA rev 2 5.- ¿Qué electrodo utiliza el electrocardiógrafo como común? El electrocardiógrafo utiliza la pierna derecha del paciente como electrodo común. 6.- ¿Qué electrodos forman el triángulo de Einthoven y que derivaciones se toman de ahí? Lo forman los electrodos RA, LA y LL cuya diferencia de potencial se registra en las derivaciones I, II y III. 7.- ¿En que forma se obtienen las derivaciones unipolares de las extremidades y cuales son? Las derivaciones unipolares de las extremidades se obtienen mediante el potencial compuesto de las tres extremidades. En estas tres derivaciones, las señales de dos extremidades son sumadas en una red de resistencias y aplicadas a la entrada inversora del amplificador, en tanto que la señal del electrodo del extremo restante es aplicada a la entrada no inversora. Son las derivaciones aVR, aVLy aVF. 8.- ¿En que forma se obtienen las derivaciones unipolares del pecho? Las derivaciones unipolares del pecho (V1 a V6) se obtienen a partir de electrodos colocados en ubicaciones especificas del pecho y aplicando su señal a la entrada no inversora del amplificador, en tanto que las señales de RA, LA y LL se suman en una red de resistencias Wilson y se conectan a la entrada inversora del amplificador. 9.- ¿Cómo se obtiene el ECG interdigital y para qué se utiliza? Esta señal se toma entre dos dedos. El ECG interdigital se utiliza principalmente para monitoreo de pacientes en casa. Generalmente se utiliza el índice de cada mano como la fuente de señal. 10.- ¿Cuáles son los 4 componentes del circuito de entrada de un preamplificador ECG? (1) Una entrada diferencial de alta-impedancia del amplificador bioeléctrico, (2) un selector de derivaciones, (3) una fuente de calibración de 1 mV, y (4) un circuito de protección del amplificador contra descargas de alto voltaje de un desfibrilador. 38 de 45 TEMA 12 ELECTROCARDIOGRAFÍA rev 2 11.- Dibuje un diagrama del amplificador ECG más sencillo, indique sus componentes y su función. 5 2 1 4 3 1.- Amplificador de instrumentación: Amplifica la señal ECG. 2.- Red de resistencias: Obtienen el voltaje de modo común. 3.- Amplificador operacional no inversor de ganancia unitaria: Aplica el voltaje de modo común al blindaje (técnica de atenuación de ruido). 4.- Amplificador operacional inversor: Aplica el voltaje de modo común invertido en polaridad a la pierna derecha del paciente (técnica de atenuación del voltaje de modo común). 5.- Blindaje: Atenúa el ruido en la señal ECG. 12.- En el caso de la señal ECG, ¿Cuáles son las 2 componentes de voltaje de modo común (CMV)? El CMV en el caso de ECG tiene dos componentes: (1) el potencial de CD de corrimiento de electrodo y (2) interferencia electromagnética inducida de 50 o 60Hz. 13.- ¿Qué causa y cómo se produce la interferencia Hum? La interferencia Hum es causada por campos magnéticos y eléctricos de las líneas de alimentación y transformadores que cruzan las líneas de los electrodos ECG y paciente. Las corrientes Hum fluyen por los cables de señal, común y tierra y se producen por acoplamiento capacitivo entre líneas y equipos con voltaje y el sistema de medición. 14.- ¿Qué beneficios trae y en que forma opera aplicar el voltaje de modo común invertido en la pierna derecha? Para reducir el ruido de 50 o 60 Hz. Este circuito opera como un lazo de retroalimentación (paciente y electrónica) para reducir a un nivel bajo el ruido de CM. Como el voltaje aplicado a la pierna derecha es la inversión del CMV (fase opuesta), el voltaje en la pierna derecha va en sentido opuesto al CMV en las otras terminales del paciente. Así, el ruido de 60 Hz en las terminales de entrada al IA con respecto al común del IA será menor. Así, el IA no tiene que atenuar tanto ruido de 60 Hz y así puede reducir aún más el ruido a su salida. 39 de 45 TEMA 12 ELECTROCARDIOGRAFÍA rev 2 15.- ¿Cuáles son las 4 acciones para reducir la interferencia de 60 Hz en un amplificador ECG? (1) Aplicar el CMV invertido a la pierna derecha, (2) El CMR del IA, (3) aplicar el CMV al blindaje y (4) El IMR del iso-amp. 16.- ¿Cuál es la respuesta a la frecuencia (ancho de banda) en un amplificador ECG grado diagnóstico? y ¿para equipos de monitoreo? La respuesta a la frecuencia para registro ECG grado diagnóstico es de 0.05 a 100 Hz, en tanto que para equipos de monitoreo es de 0.5 a 45 Hz. 17.- ¿Porqué algunos preamplificadotes ECG presentan a su entrada un acoplamiento para CA? Para eliminar los artefactos producidos por el corrimiento del potencial de electrodo. 18.- En el siguiente circuito, ¿que estrategias se siguen para resolver el problema de corrimiento del potencial de electrodo (hasta +/- 500 mV)? 1 Primero, se asigna una ganancia baja a los amplificadores de entrada (A1 y A2), para evitar problemas de saturación. Segundo, la siguiente etapa (A3) es un amplificador diferencial de ganancia unitaria, también para evitar el problema de saturación. 40 de 45 TEMA 12 ELECTROCARDIOGRAFÍA rev 2 Y tercero, se tiene un amplificador con restauración de CD, el cual tiene un amplificador operacional como integrador en retroalimentación que cancela el corrimiento de CD. 19.- ¿Porqué los equipos ECG de monitoreo presentan una respuesta a la frecuencia menor a los de calidad diagnóstica y que consecuencias trae eso? Los equipos e instrumentos utilizados en monitoreo ECG tienen una respuesta a la frecuencia que se extiende solo de 30 a 50 Hz, para evitar interferencia de señales producidas por el músculo esquelético, que también presenta componentes significativas que producirían artefactos somáticos en el registro ECG. Esta limitación de respuesta a la frecuencia distorsiona la forma de onda (al eliminar componentes harmónicas de alta frecuencia), por lo que no es de calidad diagnóstica, pero es suficiente para permitir la detección de arritmias donde es necesario un monitoreo continuo. 20.- ¿Cuál es la utilidad del circuito de pulso de calibración de 1 mV, y cual es el estándar para ajuste de ganancia? Estandarizar la ganancia del amplificador ECG. El estándar es producir un trazo con una altura de 10 mm cuando se aplica la señal de calibración de 1 mV. Otro uso es el de detectar problemas de respuesta a la frecuencia del amplificador ECG (si no da un pulso rectangular). 21.- ¿Qué consideración se debe hacer con el circuito de entrada al preamplificador ECG en relación a un desfibrilador? El desfibrilador es un estimulador eléctrico de alto voltaje utilizado para resucitar víctimas de ataque cardiaco. Cuando se utiliza el desfibrilador es necesario tener conectado al paciente un monitor ECG, por lo que las entradas al preamplificador ECG deberán estar diseñadas para soportar altos voltajes y altas corrientes de pico aún cuando las formas de onda de un ECG normal son del orden de milivolts. 22.- ¿Qué magnitud de voltaje puede alcanzar la descarga de un desfibrilador y durante que rango de tiempo esta presente? La magnitud es mayor a 1 kilovolt y el rango de tiempo es entre 5 y 20 milisegundos. 23.- Mencione las 5 técnicas utilizadas en el circuito de entrada de un preamplificador ECG para protegerlo ante la descarga de un desfibrilador y diga cómo operan. 1.- Lámparas de destello de neón en las líneas de entrada para limitar la amplitud del sobrevoltaje. 2.- Resistencias en serie para limitar la corriente. 41 de 45 TEMA 12 ELECTROCARDIOGRAFÍA rev 2 3.- Diodos Zener a la entrada del preamplificador. 4.- Diodos limitadores de corriente (JFETs con las terminales de fuente y compuerta conectadas) para limitar la corriente. 5.- Varistores (MOV) limitan la amplitud del sobrevoltaje 24.- Diga en que consisten las lámparas de destello y cómo operan. Las lámparas de destello consisten en un par de electrodos montados en un bulbo de vidrio en cuyo interior hay una atmósfera a baja presión de gas neón o de una mezcla de gases inertes. Normalmente la impedancia a través de los electrodos es muy alta, pero si el voltaje a través de ellos excede el potencial de ionización del gas, entonces la impedancia repentinamente cae a un nivel muy bajo. (presentan un potencial de disparo de entre 45 y 70 volts). Los voltajes normalmente presentes durante el registro ECG no ionizan el gas dentro de las lámparas de destello, pero la descarga de desfibriladores dispararán las lámparas, descargando la mayor parte del sobrevoltaje a tierra. 25.- ¿En qué forma operan los diodos limitadores de corriente? El diodo limitador de corriente opera como una resistencia (resistencia del canal JFET) en tanto el nivel de corriente permanece por debajo de un cierto valor. Si la corriente tendiera a incrementarse de ese valor, el valor de la resistencia se aumenta limitando la corriente. 26.- ¿En que forma operan las resistencias variables de óxido metálico (MOV ó varistores)? Los varistores presentan una alta resistencia hasta que el voltaje excede un nivel de ruptura, arriba del cual la resistencia cae. En esta forma los varistores cortan los picos de alto voltaje. 27.- ¿Cuáles son las 2 fallas más comunes en electrocardiógrafos debidas a descarga de desfibriladores, cuales son los síntomas presentan y cuales sus causas? Hay 2 tipos de fallas comunes en electrocardiógrafos debido a descarga de desfibriladores y tienden a producir diferentes síntomas: (1) Cuando se dañan ambas entradas del preamplificador, su salida se mantendrá en la línea base, plana, sin cambio y (2) cuando se daña solo una de las entradas, la forma de onda de su salida aparecerá distorsionada; esto es debido a que la salida será incapaz de cambiar hacia arriba o hacia abajo de la línea base, dependiendo de cual de las entradas este dañada. Las causas más comunes de estas fallas son lámparas de destello defectuosas o diodos zener abiertos. 28.- ¿Qué tipo de circuito de entrada a un preamplificador ECG se utiliza para filtrar ruido producido por equipos de electrocirugía (ESU)? Un filtro de 3 etapas RC dispuestos en configuración pi (π). 42 de 45 TEMA 12 ELECTROCARDIOGRAFÍA rev 2 29.- ¿Qué estrategia se sigue para quitar la interferencia ESU a la vez que se mantiene un alto rechazo al modo común (CMR) a 60 Hz? Utilizar un amplificador de instrumentación (IA) de alta velocidad diseñado con opamps de video donde el CMR no solo es razonablemente bueno a 60 Hz, también es bueno a muy altas frecuencias. 30.- ¿Cuál es el límite de corriente de polarización fijado por los estándares AAMI y UL544 para electrocardiógrafos? 10 μA 31.- ¿Cuál es el límite de corriente fijado por los estándares AAMI y UL544, en caso de la ocurrencia de 2 o más fallas, para electrocardiógrafos? 50 μA 32.- ¿Qué es la red de Wilson y para qué se utiliza? Es un arreglo pasivo de resistencias que es utilizado para obtener las seis derivaciones básicas (I, II, III, aVR, aVL y aVF). 33.- ¿Qué representa el punto central de la red de Wilson? El punto central de la red Wilson representa el cero del ECG y la interferencia de modo común. 34.- ¿Por qué es recomendable utilizar bajas ganancias en las primeras etapas de amplificación de ECG? La ganancia debe ser baja para prevenir saturación en los amplificadores debido al corrimiento por voltaje de electrodo. 35.- ¿Por qué pudieran presentarse oscilaciones en el amplificador ECG que aplica la señal de modo común invertida en la pierna derecha (RL Drive)? Se pudieran presentar si la capacitancia parásita del paciente fuera tal que produjera un corrimiento de 180° en la señal de modo común, convirtiéndose en una retroalimentación positiva y generando oscilaciones de alta frecuencia en la señal ECG. 36.- ¿Qué es un detector QRS? El detector QRS es un diferenciador, el cual mide que tan rápido sube la señal ECG. Si es más rápido que, digamos, la onda P, pero más lento que el pulso del marcapaso, este circuito produce una transición de voltaje a su salida para indicar la presencia de de QRS. 43 de 45 TEMA 12 ELECTROCARDIOGRAFÍA rev 2 37.- Describa como opera el siguiente sistema amplificador ECG Los 3 electrodos de paciente, en la parte superior, envían su señal a amplificadores con ganancia unitaria (buffers), la red de Wilson y amplificadores diferenciales. La terminal central de la red de Wilson provee un voltaje a la entrada negativa del bloque inferior de amplificadores diferenciales cuya ganancia es de 10, esto permite cancelar ruido de 60 Hz en las señales precordiales. El bloque superior de amplificadores diferenciales cancelan ruido de 60 Hz y entregan las 6 derivaciones estándar ECG, I, II, III, aVR, aVL y aVF. Las señales de las derivaciones estándar son aplicadas a un multiplexer analógico en donde se seleccionan una a la vez para la detección de QRS y pulso de marcapaso. Estas señales también son aplicadas a un banco de filtros de rechazo de banda de 60 Hz, los cuales pueden ser seleccionados para estar dentro o fuera. Las señales precordiales amplificadas son enviadas también a los filtros de rechazo de banda y posteriormente a un bloque de 12 filtros pasa banda compuesto por filtros paso alto y paso bajo. Después de los filtros paso alto están los amplificadores de ganancia programable y los filtros paso bajo. La señal ECG ya filtrada en banda y amplificada es enviada a un amplificador muestreador mantenedor (S/H) que mantiene su nivel constante durante el tiempo que tarda su conversión de analógico a digital. Los códigos de salida del convertidor A/D pueden pasar por una etapa de aislamiento (optoasialadores) antes de conectarse a la computadora. Se provee una señal de 1 mV para calibración. 44 de 45 TEMA 12 ELECTROCARDIOGRAFÍA rev 2 38.- La señal ECG de 1 mV va a ser digitalizada mediante un CAD de 12 bits, ¿A cuanto corresponde el peso del bit menos significativo? 1 mV / 212 = 1 / 4096 = 0.244 μV 39.- ¿Qué ventaja tiene la digitalización de alta resolución (por ejemplo, utilizando CAD de 19 o más bits)? Que ya no se requiere la restauración de CD para cancelar el corrimiento del potencial de electrodo. 40.- ¿En que forma se cancela el corrimiento del potencial de electrodo en un sistema con digitalización de alta resolución (por ejemplo, utilizando CAD de 19 o más bits)? Por software, a la señal en formato digital se le resta el corrimiento del potencial de electrodo. 41.- ¿Cuáles son las 3 formas de desplegado de registro ECG? Las tres formas de desplegado de ECG son osciloscopios, registradores en papel y monitores. 42.- ¿Cuál es el estándar de calibración en amplitud en los electrocardiógrafos con registro de papel? 10 mm por 1 mV 43.- ¿Por qué es útil el registro ECG en prueba de esfuerzo y cómo se realiza? Algunas anormalidades, tal como arritmias cardiacas peligrosas, se hacen presentes solo en condiciones de esfuerzo. coloca al paciente en una bicicleta estacionaria, en una banda para escaladora en tanto que monitorea la forma de onda ECG en osciloscopio o un registrador de papel. potencialmente Así, el médico correr o en una un monitor, un 44.- ¿Cuál es la principal causa de problemas en el registro ECG? La principal causa de problemas en el registro ECG es causado por los cables ECG al paciente (cables abiertos, con falso contacto o con alta impedancia). 45 de 45