Índice Pág. - CENTRO DERMATOLOGICO
Anuncio

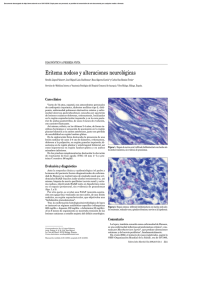
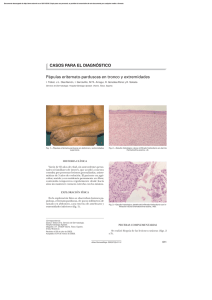
ISSN 2027-7245 Publicación Científica del Centro Dermatológico Federico Lleras Acosta E.S.E Volumen 9, No. 1 - Abril 2011 “Nunca sabe un hombre de lo que es capaz hasta que lo intenta” Charles Dickens Índice Editorial Lepra: la más olvidada de las enfermedades desatendidas Artículo Original Pág. 2 4 Genotipificación de Mycobacterium leprae colombiano para la determinación de patrones de transmisión de la efermedad Presentación de Caso Incontinencia pigmentaria de presentación neonatal 12 Artículos Recomendados 16 Noticias de Ciencia y Tecnología 18 Eventos de Dermatología 19 ¿Cuál es su diagnóstico? 22 COMITÉ EDITORIAL Editor: Camilo A. Morales C. Comité Editorial: Clara Inés León F. John A. Nova V. Aída Paola Rojas R. Martha C. Valbuena M. Comité Científico: Zulma Lorena Alvarado A. Diana L. Álvarez R. Martha Inírida Guerrero G. Carlos A. Morales Ch. Sandra Muvdi A. Diseño y Diagramación: Raúl Ruiz P. Sitios recomendados: www.dermatologia.gov.co www.asocolderma.com 1 Editorial Lepra: la más olvidada de las enfermedades desatendidas Martha Inírida Guerrero, MSc. Investigadora Centro Dermatológico Federico Lleras Acosta E.S.E Comprender la epidemiología básica de la lepra se ha dificultado por la ausencia de métodos moleculares (de bajo costo) confiables y precisos para la tipificación de cepas, capaces de revelar la variación genética de éstas y que permitan la estimación de las relaciones entre los aislamientos. El reiterado requerimiento que sea “barato” se debe al poco interés que existe entre los financiadores de nuevas herramientas para invertir capital en enfermedades, que como la lepra, tienen determinantes socioeconómicos, es decir son enfermedades de la pobreza. El método que actualmente se sabe que se puede utilizar para tipificar aislados de Mycobacterium leprae es el que usa 16 loci VNTR (variable-number tandem repeat) (1) partiendo de aproximadamente 10 células bacterianas como material inicial, lo cual responde en gran medida a los requerimientos de un método de tipificación barato. Hace ya más de tres años se llevó a cabo en el Centro la primera aproximación en Colombia hacia el entendimiento de los patrones de transmisión de la lepra entre nuestros pacientes usando VNTRs, estudio que mostró a grandes rasgos lo que la epidemiologia clásica había sugerido: las medidas de control no han sido lo suficientemente efectivas como para eliminar los genotipos mayoritarios persistentes y que la enfermedad se está perpetuando a costa de estos casos, que se demoran hasta 20 años en hacerse evidentes clínicamente y tratarse (2). Más preocupante aún fue el haber confirmado subsecuentemente, tras el estudio de las cohortes de los últimos 11 años, que los casos de lepra se diagnostican transcurridos entre 1 y 50 años después de la aparición de los primeros síntomas, lo cual explica que el 27% de los casos diagnosticados ya tengan discapacidad, existiendo 2 casos con discapacidad grado uno por cada caso con discapacidad grado dos. Tal discapacidad se presenta en mayor proporción en los pies, seguida por las manos y en menor proporción en los ojos, además se asocia principalmente con el sexo masculino y con individuos mayores de 30 años (3). Los hallazgos citados anteriormente son altamente preocupantes puesto que aunque la quimioterapia efectiva ha estado disponible desde 1960, el diagnóstico precoz de la enfermedad sigue siendo la forma más eficaz para detener la cadena de transmisión y evitar el diagnóstico tardío con presencia de discapacidades. A la luz de los modelos matemáticos, desarrollados por Ferreira y colaboradores en Brasil (4), se esperaría que en Colombia la prevalencia oculta de lepra fuera tres o cuatro veces mayor a la prevalencia registrada, pues para que un paciente presente discapacidad grado dos deben haber trascurrido por lo menos 5 años. En Colombia estaríamos dejando de diagnosticar y tratar estos casos a tiempo, los cuales continúan eliminando bacilos en la comunidad. Si tenemos en cuenta que el 55% de los casos multibacilares que se diagnostican tienen altas cargas bacilares y que, como se comentó anteriormente, el 27% de los casos se diagnostican ya con discapacidad (3), está claro que la transmisión de la enfermedad sigue activa y es difícil aceptar las tranquilizantes cifras de prevalencia registradas porque indudablemente están subestimadas a causa de la prevalencia oculta. Si cuantificáramos el costo social y económico que causa la lepra en cifras reales, es decir sumando la prevalencia oculta, Bol Dermatol 2011; 9(1):2-3 2 Editorial veríamos que la lepra está impactando negativamente la economía del país puesto que los enfermos corresponden en su gran mayoría a personas en edad productiva que demandan incapacidades, sufren eventos reaccionales y, en última instancia, deben abandonar sus trabajos. De la misma forma, sus convivientes o personas a cargo son jóvenes generalmente en condiciones subóptimas de vivienda (hacinamiento), educación y nutrición, es decir, vulnerables. Desde el punto de vista ético, es necesario que el Programa Nacional de Control de Lepra intervenga la situación con varias estrategias simultáneas como serían la instauración y monitoreo del indicador de demora en el diagnóstico para todas las instituciones prestadoras de servicios (IPS), la capacitación del personal responsable del diagnóstico y la instauración de actividades de educación en salud para la comunidad. Sabiendo que la información debe ser para la acción, principalmente en eventos de interés en salud pública como es la lepra, nos corresponde difundir la evidencia obtenida a través de las investigaciones y promulgar las soluciones o intervenciones que se visualizan ante la problemática evidenciada. Referencias: 1. Hall BG, Salipante SJ. Molecular epidemiology of Mycobacterium leprae as determined by structure-neighbor clustering. J Clin Microbiol. 2010;48:1997-2008. 2. Torres-Avila JF, Colorado CL, Gamboa LA, Araujo MJ, León-Franco CI, Guerrero-Guerrero MI. Genotyping Colombian Mycobacterium leprae for determining disease transmission patterns. Rev. salud pública (Bogotá) 2009;11:3-13. 3. Guerrero MI, León CI, Muvdi S. Estudio retrospectivo de las cohortes de pacientes con enfermedad de Hansen ingresados al programa del CDFLLA años 2000-2010. Informe final técnico científico. CDFLLA. Bogotá, Colombia 2011. 4. Ferreira J, Mengue SS, Wagner MB, Duncan BB. Estimating hidden prevalence in Hansen's disease through diagnosis delay and grade of disability at time of diagnosis. Int J Lepr Other Mycobact Dis. 2000;68:464-73. Bol Dermatol 2011; 9(1):2-3 3 Articulo Original Artículo original publicado en: Rev. salud pública 2009;11(1):3-13. Reproducido con autorización del Editor de la Revista de Salud Pública. Genotipificación de Mycobacterium leprae colombiano para la determinación de patrones de transmisión de la enfermedad Genotyping Colombian Mycobacterium leprae for determining disease transmission patterns José F. Torres-Ávila, Claudia L. Colorado, Luís A. Gamboa, María J. Araujo, Clara I. León-Franco y Martha I. Guerrero-Guerrero Centro Dermatológico Federico Lleras Acosta. Bogotá, Colombia [email protected], [email protected], [email protected], [email protected], [email protected], [email protected] Recibido 4 Agosto 2008/Enviado para Modificación 5 Enero 2009/Aceptado 15 Enero 2009 RESUMEN ABSTRACT Objetivo. Evaluar la variabilidad de VNTR (variable-number tandem repeat) de Mycobacterium leprae de pacientes colombianos con y sin tratamiento previo para identificar posibles fuentes de infección y entender los patrones de transmisión de la enfermedad. Metodología. Estudio transversal descriptivo, en donde mediante un muestreo electivo a conveniencia se tomaron 161 biopsias de pacientes multibacilares de lepra, que habían sido solicitadas para diagnóstico y seguimiento de la enfermedad, de las cuales se realizó extracción de ADN de M. leprae y usando la técnica de PCR para VNTRs de M. leprae estandarizada, se establecieron los genotipos y los diferentes clusters mediante el agrupamiento apareado UPGMA. Resultados. En las 161 muestras totales se hallaron 22 genotipos VNTRs diferentes, de las cuales 100 muestras (62,1%) pertenecían al genotipo único VNTRU, y de los genotipos restantes, los mayoritarios, es decir los que dieron lugar a formación de grupos o clusters fueron VNTR17 (5,6%), VNTR20 (4,3%), VNTR18 (4,3%), VNTR14 (4,3%) y VNTR13 (3,7%). Conclusión. En este estudio se evidencia por análisis de agrupamiento que se pueden detectar clones con diferente grado de virulencia/agresividad, lo cual implica la necesidad de incrementar varias de las actividades del programa de control que darán como resultado la verdadera disminución de la transmisión del microorganismo. Palabras Clave: Mycobacterium leprae, lepra, epidemiología molecular, dermatoglifia del ADN, secuencias repetidas en tandem, Colombia (fuente: DeCS, BIREME). Objective. Assessing VNTR (variable-number tandem repeat) variability of Mycobacterium leprae from Colombian patients with and without prior treatment to identify potential sources of infection and to understand the patterns of disease transmission. Methodology. This was a descriptive cross-sectional study where a convenience sample of biopsies was taken from 161 multibacillary leprosy patients; diagnosis and monitoring of the disease had been requested for these patients. DNA was extracted from M. leprae and standardised using the PCR technique for M. leprae VNTR, genotypes were established and different clusters grouped by unweighted pair group method with arithmetic mean (UPGMA). Results. 22 different VNTR genotypes were found from 161 samples, of which 100 samples (62.1%) had a single u-VNTR genotype and the remaining genotypes were VNTR 17 (5.6%), VNTR 20 (4.3%), VNTR 18 (4.3%), VNTR 14 (4.3%) and VNTR 13 (3.7%), namely those forming groups or clusters. Conclusion. This study showed that clones can be detected with varying degrees of virulence / aggressiveness by cluster analysis, implying the need for more monitoring programme activities which will result in a real decline in microorganism transmission. Bol Dermatol 2011; 9(1):4-10 Key Words: Mycobacterium leprae, leprosy, epidemiology molecular, DNA finger-printing, tandem repeat sequence, Colombia ( source: MeSH, NLM). 4 Articulo Original Recientemente la OMS ha reportado que la carga de lepra se ha reducido, pero que en el futuro van a seguir apareciendo nuevos casos (1). En el caso de Colombia actualmente se reporta una lenta tendencia a la disminución de la incidencia de lepra debido a la baja en los reportes de un año a otro (2005 a 2006). Esta disminución de casos, probablemente no sea real sino que la búsqueda de casos actualmente puede ser menor (1). Estudios realizados acerca de la transmisión y la identificación de las fuentes de infección de lepra, han sido difíciles de realizar debido al largo período de incubación de la enfermedad y aparición de las manifestaciones clínicas, y a que el M. leprae sigue siendo un microorganismo no cultivable en medios artificiales (2). Todos estos factores, han influido en retardar el entendimiento de las rutas de transmisión de M. leprae y se siguen haciendo esfuerzos en el diseño de estrategias efectivas en el enfoque quimioterapéutico para la eliminación de la enfermedad. Por tanto, los métodos de tipificación de cepas de M. leprae pueden ser de gran ayuda para el conocimiento epidemiológico de este microorganismo y ayudar a identificar las fuentes de infección para entender sus patrones de transmisión y poder diferenciar entre los eventos de recaída y reinfección (3). Hoy en día la transmisión de este microorganismo se ha abordado con el enfoque de la epidemiología molecular, y esta, podría darnos claras explicaciones, debido a que con estas metodologías se usan marcadores genéticos del microorganismo como son las secuencias repetitivas y los polimorfismos VNTR (Variable-Number Tandem Repeat) y más recientemente la genotipificación de M. leprae mediante el uso de micro satélites que son unidades repetitivas de 6 a 100pb que son excelentes fuentes de polimorfismo, que nos sirven para investigar la diversidad genética en una población bacterial y además resulta ser un instrumento útil para rastrear cadenas de transmisión cortas (4). Varios estudios aplicando técnicas moleculares como son el análisis de RFLP de diferentes secuencias blanco incluyendo las repeticiones MLEP, polimorfismos conformacionales de cadena simple y los polimorfismos en la secuencia del ADN de la región interna de la trascripción (ITS entre 16S y 23S de rRNA), han sido llevados a cabo, pero no han evidenciado asociación con Bol Dermatol 2011; 9(1):4-10 variabilidad de los aislamientos (4). Además, ha sido descrita una estructura única polimórfica del gen polA y de 3 a 4 copias repetidas de GA-CATC en el gen rpoT pero su valor para identificar genotipos de M. leprae ha sido limitado (3). Recientes desarrollos en tipificación molecular y de análisis de genomas in silico han revelado que el análisis del número de secuencias VNTRs podría ser una herramienta promisoria para la tipificación de cepas. En un reporte reciente se observó variación en 10 de 37 copias de un único locus de repetición TTC en M. leprae sugiriendo aplicabilidad de esta genotipificación para estudios de epidemiología molecular (5). Usando MIRUs (Mycobacterial Interspersed Repetitive Unit) así como un blanco VNTR para tipificación, en M. tuberculosis, se ha comprobado que es necesario realizar análisis simultáneos de repeticiones en diferentes loci para obtener suficiente poder de diferenciación entre cepas, lo cual se ha extrapolado al estudio de M. leprae (6). Análisis in silico del genoma de M. leprae identificaron algunas de las secuencias VNTRs en el genoma y desarrollando 4 sistemas individuales de PCR, demostraron por electroforesis en gel de agarosa y por secuenciación, la asociación entre el tamaño de las secuencias y la variabilidad de la cepa de M. leprae de los pacientes de Rio de Janeiro (7). La variabilidad del tamaño de los VNTRs observada en dichos pacientes fue confirmada en pacientes de diferentes partes del mundo, luego ellos mismos demostraron la especificidad de estos sistemas de PCR para M. leprae aplicando este sistema a varias especies de micobacterias y a ADN humano (7). Adicionalmente se obtuvo exitosamente productos de amplificación de los 4 sistemas desarrollados, a partir de muestras de biopsias congeladas de pacientes multibacilares y paucibacilares, de muestras de linfa tanto de pacientes multibacilares y paucibacilares y de algunas biopsias de nervio de pacientes con lepra neural pura. Posteriormente se dieron cuenta que todos los sistemas permitieron obtener productos de PCR a partir de muestras de biopsia embebidas en parafina permitiendo así realizar estudios retrospectivos y evaluar modificación o migración de cepas de M. leprae a través de periodos largos (3). En este estudio se propuso por lo tanto, evaluar la variabilidad de VNTR de Mycobacterium leprae de 5 Articulo Original pacientes colombianos con y sin tratamiento previo para identificar posibles fuentes de infección y entender los patrones de transmisión de la enfermedad. Obtención de las muestras de ADN Se realizaron 6 cortes de 4µm a cada muestra de biopsia incluida en parafina, con un micrótomo Leyca®, se almacenaron a temperatura ambiente hasta su procesamiento y a partir de estas muestras se realizó extracción de ADN total con el método de Triton- X100 al 1%. La calidad del ADN extraído se evaluó mediante una corrida electroforética de 5 µl en gel de agarosa al 0,8%. Selección de los iniciadores para amplificación Después de revisar la literatura disponible, así como las bases de datos Le-proma (8), Lgmb (9) y Sanger (10), se escogieron entre las secuencias más usadas en la tipificación de cepas de M. leprae, las que encontramos más relevantes que fueron las siguientes: GAA, AT17, TA18, GTA9 (3,4), amablemente donados por Patrick Brennan, de la Universidad de Colorado, USA. Estandarización Para realizar la genotipificación de M. leprae con los marcadores seleccionados (GAA, AT17, TA18, GTA9) se estandarizó y optimizó previamente cada parámetro como fue las concentraciones de MgCl2, dNTP's, iniciadores para los 4 blancos, y del ADN plantilla; igualmente la temperatura de anillamiento y el número de ciclos. Como controles se usaron tres muestras de ADN de M. leprae de referencia donado por la Universidad de Colorado (USA), que fueron T-53, TM-4923 y 4316. Amplificación Una vez optimizados los parámetros para cada uno de los cuatro blancos moléculares se realizó amplificación de todas las muestras usando las condiciones óptimas en cada caso, para un volumen final de 25 µl. Obtención de patrones genotípicos Los productos de PCR de cada uno de los cuatro VNTRs, fueron usados para realizar corridos electroforéticos, empleando 10 µl del producto de PCR de cada blanco molecular en un gel de agarosa del 2,5% (Invitrogen). Como marcador de peso molecular se uso un ADN leader 100 pb (Sigma), entre 100 y 1000 pb en los dos extremos del gel. Los geles fueron fotografiados y posteriormente se obtuvo archivos digitales de ellos. Bol Dermatol 2011; 9(1):4-10 Análisis Se realizó un análisis de agrupamientos, a partir de una matriz de similaridad construyendo los respectivos dendogramas, previa inclusión y homogenización de los archivos digitalizados, en el programa de análisis GelComparII (www.appliedMath's.com) cuyo acceso fue gentilmente proporcionado por el fabricante. El análisis o comparación de los patrones de bandas (Fingerprint) se hizo basado en la posición combinada de las cuatro bandas, utilizando el coeficiente Dice que dio lugar a la matriz de similaridad. A partir de la matriz se realizó un análisis de agrupamientos basado en UPGMA y el dendograma se obtuvo optimizando al 1% y con una tolerancia del 1% en la posición de las bandas y se le dio igual peso a cada uno de los cuatro sistemas VNTRs usado. Teniendo como base los grupos o clusters obtenidos, se determinaron las proporciones de cada una de las variables demográficas, clínicas y epidemiológicas que ellos contenían y se compararon entre sí con el fin de identificar los agrupamientos o clones con características específicas. Resultados En la población estudiada se encontraron 22 genotipos diferentes y la mayor proporción de estos genotipos correspondió al 62,1% de las muestras con genotipo único (VNTRs U). Entre los genotipos restantes, los mayoritarios, es decir los que dieron lugar a formación de grupos o clusters fueron VNTR 17 9 (5,6%), VNTR 20 7 (4,3%), VNTR 18 7 (4,3%), VNTR 14 7(4,3%), y VNTR 13 6 (3,7%). Interesante resaltar que se encontraron miniclusters, es decir agrupamientos de 3 ó 4 cepas que fueron los genotipos VNTR 11, VNTR 12, VNTR 15 y VNTR 9. Los principales hallazgos obtenidos del análisis de las variables demográficas, clínicas y epidemiológicas en relación con los genotipos encontrados, se presentan en las tablas 1, 2 y 3 respectivamente. Discusión La genotipificación del M. leprae en este estudio se abordó pensando que podría ser de gran valor para el conocimiento epidemiológico de este microorganismo y ayudarnos a identificar las fuentes de infección, permitiendo entender sus patrones de transmisión, y distinguir entre los eventos de recaída y reinfección. 6 Articulo Original Tabla 1. Descripción de las variables demográficas en relación con los genotipos GENOTIPOS VARIABLES VNTRs U VNTRs17 VNTRs20 N (%) N (%) N (%) VNTRs18 N (%) VNTRs14 N (%) VNTRs13 N (%) Masculino 75(75) 8(88,9) 7(100) 7(100) 7(100) 4(66,7) Femenino 25(25) 1(11,1) DEMOGRÁFICAS GÉNERO 2(33,3) EDAD EN EL MOMENTO DEL DIAGNOSTICO >1 – 10 años 3(3) >11 – 20 años 7(7) 2(22,2) >21 – 30 años 21(21) 3(33,3) >31 – 40 años 24(24) >41 – 50 años 19(19) 2(22,2) >51 – 60 años 14(14) 1(11,1) >61 – 70 años 10(10) 1(11,1) >71 – 80 años 2(2) DEPARTAMENTO DE NACIMIENTO Santander 23(23,7) 1(14,3) 2(28,6) 1(14,3) 1(14,3) 3(42,9) 1(14,3) 1(14,3) 1(14,3) 1(14,3) 1(16,6) 2(22,2) 3(42,9) 1(11,1) 2(28,6) 21(21,6) Cundinamarca 16(16,5) Boyacá 16(16,5) 1(11,1) Otros 24(21.7) 5(55,5) 1(14,3) 1(14,3) 1(14,3) 1(14,3) 4(57,1) 1(16,6) 1(14,3) 1(16,6) 1(14,3) 1(16,6) 3(42,9) 1(14,3) 2(28,6) 2(33,3) 1(14,3) MUNICIPIO DE NACIMIENTO Suaita 6(6) Bolívar 1(16,6) 4(66,7) 2(28,6) 3(42,9) Tolima 3(42,9) 1(16,6) 1(16,6) 5(5) Ibagué 4(4) Otros 85(85) 9(100) 7(100) 7(100) 7(100) 5(83,4) 5(55,5) 6(85,7) 6(85,7) 4(57,1) 4(66,6) 4(44,5) 1(14,3) 1(14,3) 3(42,9) 2(33,3) MUNICIPIO DE PROCEDENCIA Bogotá 61(61) 4(44,5) 6(85,7) 5(71,4) 4(57,1) 4(66,6) Otros 39(39) 5(55,5) 1(14,3) 2(28,6) 3(42,9) 2(33,3) 100(62,1) 9(5,6) 7(4,3) 7(4,3) 7(4,3) 6(3,7) DEPARTAMENTO DE PROCEDENCIA Cundinamarca 79(79) Otros TOTALES 21(21) Tabla 2. Descripción de las variables clínicas en relación con los genotipos VNTRs mayoritarios encontrados GENOTIPOS VNTR20 VNTR18 VNTRU VARIABLES N (%) CLINICAS CLASIFICACIÓN CLÍNICA VNTR17 VNTR14 VNTR13 N (%) N (%) N (%) N (%) N (%) 7(100) LL 69(69) 5(55,6) 5(71,4) 5(71,4) 4(66,6) LNP 12(12) 3(33,3) 1(14,3) 2(28,6) 2(33,3) Otro 19(19) 1(11,1) 1(14,3) 7(100) 2(33,3) MOMENTO DE LA TOMA DE LA BIOPSIA Diagnostico 33(33) 8(88,9) 3(42,9) 6(85,7) Sospecha Resistencia/Per sistencia/Recaí da Otro 46(46) 1(11,1) 3(42,9) 1(14,3) 21(21) 1(16,6) 1(14,2) 3(50,1) ZN BIOPSIA Multibacilar 66(66) Paucibacilar 34(34) 9(100) 7(100) 7(100) 7(100) 4(66,6) 2(33,3) TRATAMIENTO PREVIO Con TTO previo 67(67) 1(11,1) 4(57,1) 1(14,3) Sin TTO previo 33(33) 8(88,9) 3(42,9) 6(85,7) 4(66,6) 7(100) 2(33,3) 3(42,9) 1(16,6) 4(57,1) 5(83,4) CON RESISTENCIA A Dapsona (DDS) 3(3) Rifampicina 3(3) Ofloxacina 4(4) Sin Resistencia 90(90) 1(14,3) 9(100) 6(85,7) 7(100) REGULARIDAD DEL TTO PREVIO Regular 51(51) 2(28,6) Irregular 9 (9) 2(28,6) Otro TOTALES Bol Dermatol 2011; 9(1):4-10 2(33,3) 40(40) 9(100) 3(42,9) 7(100) 7(100) 4(66,6) 100(62,1) 9(5,6) 7(4,3) 7(4,3) 7(4,3) 6(3,7) 7 Articulo Original Tabla 3. Descripción de las variables epidemiológicas en relación con los genotipos VNTRs mayoritarios encontrados VARIABLES GENOTIPOS EPIDEMIOLOGICAS VNTRU VNTR17 VNTR20 VNTR18 VNTR14 VNTR13 N (%) N (%) N (%) N (%) N (%) N (%) 1(14,3) 1(14,3) POSIBLE CASO ÍNDICE 1er Grado 21(21) 2do Grado 9(9) 2(22,2) 3(42,9) 1(16,6) 70(70) 7(77,7) 7(100) 6(85,7) 3(42,9) 5(83,4) Multibacilar 89(89) 9(100) 6(85,7) 7(100) 7(100) 6(100) Paucibacilar 11(11) 7(100) 5(71,4) 1(16,6) Otro CLASIFICACIÓN OMS 1(14,3) TIEMPO DE EVOLUCION DE LA ENFERMEDAD(MESES) >1 - 100 72(72) 5(55,6) 6(85,7) >101-200 18(18) 1(11,1) 1(14,3) Otro 10(10) 3(33,3) 100(62,1) 9(5,6) TOTALES Recientes desarrollos en tipificación molecular y de análisis de genomas in silico revelaron que el análisis del número de secuencias VNTRs es una herramienta promisoria para la tipificación de cepas. Aunque muy recientemente el grupo de Cole S. publica un estudio en el que aseguran que estos 4 VNTRs no son lo suficientemente estables en el tiempo como para ser usados como marcadores moleculares robustos, sin embargo, existen varios estudios como los arriba mencionados, que evidencian lo contrario (11). Entre los 22 genotipos encontrados, con el sistema estandarizado y optimizado para este estudio, tres de los genotipos mayoritarios agruparon 100% de individuos de género masculino, lo cual podría indicar predilección por este tipo de hospederos, sugiriendo que es un marcador de cepas poco virulentas que prefieren el hospedero menos resistente que les permita multiplicarse mas fácilmente, característica que se refuerza cuando observamos que estos genotipos también son más comunes entre los individuos pertenecientes a grupos de edad mayores que los promedios encontrados en este estudio (21-41 años) y que los reportados como los de mayores incidencias en Colombia (15-44 años) como en el caso especifico del genotipo VNTR 20. Igualmente, este sería un hallazgo que nos explicaría el hecho de que se encuentren tiempos de incubación de la enfermedad tan amplios como los reportados en la epidemiologia clásica de la lepra de 2 a 20 años (12), implicando la existencia de diferentes clones de M . leprae con diferentes grados de virulencia, como se ha Bol Dermatol 2011; 9(1):4-10 7(4,3) 2(33,2) 7(4,3) 2(28,6) 3(49,8) 7(4,3) 6(3,7) reportado en otras bacterias (13). En consecuencia, se evidencia que si aún circulan genotipos poco virulentos en la comunidad, es porque las medidas de control no han sido lo suficientemente efectivas como para eliminarlos y que la enfermedad se está perpetuando a costa de estos casos que se demoran hasta 20 años en evidenciarse clínicamente, dando la impresión de que tal comunidad se encuentra en etapa de pos eliminación de la enfermedad como actualmente se cree en Colombia. En el ámbito mundial mucho se ha discutido sobre la existencia de susceptibilidad genética para desarrollar lepra, por el hecho de existir familias de leprosos como existe de tuberculosos, en los cuales el gen NRAMP está implicado (2), y esto es ahora un paradigma ampliamente aceptado para la mayoría de las enfermedades infecciosas (14); específicamente en lepra, se han identificado genes en la región HLA como factores de susceptibilidad del hospedero para la lepra, también se han identificado locus de susceptibilidad en la región cromosomal 10p13 en familias de la India (15) y en Brasil el papel que tendría la región 6p21 y 17q22 en esta susceptibilidad (16); por lo tanto, nuestro hallazgo sobre la mayor frecuencia de los genotipos VNTRU, VNTR 20, VNTR 17 y VNTR 14 en los enfermos oriundos de Santander, y de los genotipos VNTR 18 y VNTR 13 en los nacidos en Boyacá, es totalmente concordante con tales aseveraciones, teniendo en cuenta que la presencia de factores genéticos del hospedero incrementa el riesgo de sufrir la enfermedad después de la exposición al agente infeccioso. Este hallazgo implica que desde la perspectiva de la salud 8 Articulo Original pública, se deben incrementar medidas de control tan simples como son el seguimiento periódico de los convivientes para la detección precoz de la enfermedad y la rápida implementación de la quimioterapia que corte la cadena de transmisión. En este mismo sentido encontramos que la mayor frecuencia de posible caso índice, correspondió al primero y segundo grado de parentesco, pero creemos que este evento se encuentra más relacionado con la convivencia más estrecha que se tiene con padres y hermanos similar a lo que se ha encontrado en tuberculosis, donde se observa que se llegan a compartir no solo la casa sino también la habitación e incluso el lecho (Comunicación personal: Arbeláez MP. Universidad Antioquia; 2007). Por ende, el encontrar genotipos con una distribución geográfica específica sería lógico desde la perspectiva del agrupamiento familiar que han reportado estudios de la epidemiología clásica de la lepra (9). El haber encontrado varios genotipos VNTR17, VNTR18, VNTR13 y VNTR14, que agrupan exclusivamente casos de la forma LL polar, y que posee más del 70% de muestras ZN (+), nos indicaría que nuestro sistema podría ser marcador de clones que se multiplican más rápidamente que otros, indicando también que en Mycobacterium leprae existen clones más exitosos que otros como ya se ha documentado en otras bacterias (17); sin embargo, este hallazgo podría estar más relacionado con las características genéticas de susceptibilidad del hospedero, ya mencionadas, para la presentación de específicas formas clínicas de la enfermedad. Uno de los genotipos mayoritarios mostró que es el más frecuente entre los casos ya tratados: sospechosos de resistencia/persistencia y recaídas y que el 50% de las cepas que agrupa, estaban causando recaídas de la enfermedad, hallazgo que podría sugerirnos la existencia de clones que pueden permanecer metabólicamente inactivos durante mayores periodos de tiempo y por lo tanto ser los responsables de las recaídas de la enfermedad porque permanezcan latentes aún durante el tratamiento (18). Desde el punto de vista del Programa de Control sería muy importante poder ratificar este hallazgo puesto que serviría para predecir cuales son los pacientes que se encuentran con mayor riesgo de presentar recaídas de la enfermedad por portar clones específicos, para lo cual, se Bol Dermatol 2011; 9(1):4-10 hace necesario tener como rutina la genotipificación de las cepas de los pacientes desde que se diagnostica la enfermedad y así saber a cuales pacientes se les debe reforzar la vigilancia después del tratamiento. Sin desconocer que el presente es un estudio de tipo descriptivo, subrayamos que este es el primer estudio que se realiza en Colombia caracterizando genotípicamente las cepas de Mycobacterium leprae que circulan o han circulado en nuestro medio. Si se compara con los reportes mundiales, el número de muestras incluido es grande. Igualmente, el número de variables analizadas en estas muestras también fue amplio y cubrió los tres aspectos clásicamente considerados importantes en la transmisión de la enfermedad. Por lo anterior y teniendo en cuenta que fueron escasas las agrupaciones exclusivas de variables en un genotipo, se evidencia que el poder conjunto de estos cuatro marcadores no es muy robusto y que para mejorarlo sería conveniente ampliar el panel a los 16 marcadores que actualmente han sido desarrollados. A pesar de lo reportado por el grupo de Stewart Cole (11), respecto a la poca estabilidad de estos marcadores a través del tiempo, en nuestro estudio si se pudo observar que varios genotipos se presentaron durante el periodo de cinco años, en pacientes con tiempos de evolución de la enfermedad amplia m ente diferentes en casos epidemiológicamente relacionados. En este estudio se corrobora que como Colombia representa un país donde la lepra es endémica, los estudios de este tipo podrían ser útiles para el establecimiento y evaluación de las estrategias de control de la enfermedad, específicamente en lo que se refiere a la necesidad de implementar rutinariamente la genotipificación de las cepas, para identificar localizadamente la necesidad de incrementar la actividad de seguimiento de convivientes y la actividad de vigilancia de pacientes pos tratamiento que conjuntamente ayudarán a lograr la eliminación de la lepra, como problema de salud pública en nuestro medio. Agradecimientos. Esta investigación fue totalmente financiada por el Centro Dermatológico Federico Lleras Acosta E.S.E., bajo el proyecto código 4000-16.2H. Los autores agradecen al doctor Patrick Brennan de la Universidad de Colorado (USA) por la donación de los ADN de referencia y de los oligonucleótidos iniciadores utilizados para la amplificación de los VNTRs . Igualmente agradecemos a AppliedMath's org, por el amable suministro 9 Articulo Original (open access) del programa GelComparII utilizado para análisis genotípico. Referencias 1. Castiblanco M, Gómez J. Situación de la lepra en Colombia, 2006. Inf Quinc Epidemiol Nac 2007;12(18):273288. 2. Scollard D, Adams L, Gillis J, Krahenbuh L, Truman R, Williams D. The continuing challenges of leprosy. Clin Microbiol Rev 2006; 19(2):338-381. 3. Truman R, Fontes A, De Miranda AB, Suffys P, Gillis T. Genotypic variation and stability of for variable number tandem repeats an their suitability for discriminating strains of Mycobacterium leprae. J Clin Microbiol 2004;42(6):2558-2565. 4. Grothouse N, Rivoire B, KIM H, Brennan P, Vissa V. Multiple polymorphic loci for molecular typing of strains of Mycobacterium leprae. J Clin Microbiol 2004;42(4):16661672. 5. Matsuoka M, Zhang L, Budiawan T, Saeki K, Izumi S. Genotyping of Mycobacterium leprae on the basis of the polymorphism of TTC repeats for analysis of leprosy transmission. J Clin Microbiol 2004;42(2):741-745. 6. Supply P, Mazars E, Lesjean S, Vincent V, Gicquel B, Locht C. Variable human minisatellitelike regions en Mycobacterium tuberculosis genome. Mol Microbiol 2000;36:762-771. 7. Fontes A, Truman R, De Miranda A, Suffys P, and Gillis T. Poster presentation during 16th International Leprosy Congress, Agosto 4-9, Salvador, Brazil, 2002. Abstract book PM&BM13, p.252. 8. Leproma. Paris: Instituto Pasteur [Internet]. Disponible en: http://genolist.pasteur.fr/Leproma/ Acce so: 10 de diciembre de 2005. 9. Lg mb. [Internet]. Paris: Instituto Pasteur. The Unit for Genetique Moleculaire Bacterienne. Disponible en: http://www.past eur.fr/recherche/unites/Lgmb/ Acceso: 10 de diciembre de 2005. 10. The Sanger Centre [Internet]. Cambridge, UK: Wellcome Trust Genome Campus. Disponible en: http://www.sanger.ac.uk/Projects/M_leprae/ Acceso: 10 de diciembre de 2005. 11. Monot M, Honore N, Baliere C, Ji B, Soe S, Brenen P, Cole S. Are variable number tanden repeat (VNTR) appropriate for genotyping Mycobacterium leprae? J Clin Microbiol 2008;46(7):2291-2297. 12. Fine P. Leprosy: the epidemiology of a slow bacterium. Epidemiological Rewiews 1982;4:161-168. 13. Groh JL, Luo Q, Ballard JD, Krumholz LR. Genes that Bol Dermatol 2011; 9(1):4-10 enhance the ecological fitness of Shewella oneidensis MR-1 in sediments reveal the value of antibiotic resistance. Appl Environ Microbiol 2007;73(2):492-498. 14. Casanova JL, Abel L. The human model: a genetic dissection of immunity to infection in natural conditions. Nat Rev Immunol 2004;4:55–66. 15. Siddiqui MR, Meisner S, Tosh K, Balakrishnan K, Ghei S, Fisher SE, et al. A major susceptibility locus for leprosy in India maps to chromosome 10p13. Nat Genet 2001;27:439–441. 16. Miller EN, Jamieson SE, Joberty C, Fakiola M, Hudson D, Peacock CS, et al. Genome-wide scans for leprosy and tuberculosis susceptibility genes in Brazilians. Genes Immun 2004;5:63–67. 17. Wickham ME, Brown NF, Boyle EC, Coombes BK, Finlay BB. Virulence is positively selected by transmission success between mammalian hosts. Curr Biol 2007;17(9):783-788. 18. Toman K. Case detection, treatment, and monitoring–questions and answers. In: Tuberculosis. Second edition. Hong Kong. Edited by T. Frieden, 2004 WHO/HTM/TB/2004.334. 10 Presentación de Caso INCONTINENCIA PIGMENTARIA DE PRESENTACIÓN NEONATAL Elsa Victoria Hoyos, Dermatóloga, Centro Dermatológico Federico Lleras Acosta E.S.E. Bogotá, Colombia. Introducción La incontinencia pigmentaria, también conocida como síndrome de Bloch-Sulzberger o con la expresión latina “incontinentia pigmenti” es una genodermatosis ligada al cromosoma X, que predomina en mujeres, y que generalmente es letal in utero para los varones (1). Se reporta un caso de incontinencia pigmentaria de presentación neonatal con lesiones vesico-ampollosas en extremidades que evolucionaron a placas queratósicas y máculas hiperpigmentadas lineales, sin documentarse hasta el momento compromiso de otros sistemas. Se resalta la importancia del diagnóstico clínico oportuno y el enfoque multidisciplinario para detectar otras alteraciones que pueden ser potencialmente graves Palabras clave: Incontinencia pigmentaria, genodermatosis, síndromes neurocutáneos, líneas de Blaschko. Autor de correspondencia Dra. Elsa Victoria Hoyos Centro Dermatológico Federico Lleras Acosta E.S.E Bogotá, D.C., Colombia E-mail: [email protected] Caso clínico Niña de 6 meses de edad quien es llevada a consulta por sus padres porque desde el nacimiento presentaba ampollas permanentes en extremidades superiores e inferiores que luego se convertían en costras y dejaban manchas oscuras, para lo cual había realizado tratamiento con cefalexina oral y gentamicina tópica, sin notar mejoría. Como antecedentes personales era producto de un primer embarazo con parto vaginal eutócico a las 42 semanas. Su desarrollo psicomotor, peso y talla eran normales. Tenía el antecedente familiar de una prima hermana con enfermedad de Gaucher. Al examen físico presentaba en los muslos, las piernas, el dorso y los dedos de los pies máculas hiperpigmentadas reticuladas que seguían trayectos lineales (líneas de Blaschko), escasas ampollas flácidas de base eritematosa y placas queratósicas de aspecto verrugoso cubiertas por costras amarillentas (figuras 1,2 y 3). Se hizo diagnóstico clínico de incontinencia pigmentaria y se indicó retirar costras con acetato de aluminio en polvo y tratamiento con ácido fusídico tópico para prevenir una sobreinfección bacteriana. Se remitió a consejería genética, valoración por oftalmología y neurología pediátrica. Un mes después Bol Dermatol 2011; 9(1):11-14 Figura 1. Máculas hiperpigmentadas reticuladas que siguen las líneas de Blaschko en el muslo y la pierna derecha. 11 Presentación de Caso regresó a control, los padres referían mejoría y menos lesiones que en la consulta previa. Discusión La incontinencia pigmentaria fue descrita por Garrod en 1906 y después definida como un síndrome multisistémico por Bloch-Sulzberger en 1928 (1). Se estima una frecuencia de 1 por cada 40 - 50.000 nacidos vivos (2). Los afectados presentan fenotipo variable debido a la inactivación de uno de los cromosomas X durante la embriogénesis, lo cual determina el compromiso de distintos órganos derivados del neuroectodermo como la piel y las faneras, los dientes, los ojos y el sistema nervioso (2-5). La enfermedad es causada por una mutación en el modulador esencial del factor nuclear kappa B (NF-B) o gen NEMO, localizado en el locus Xq28 y que contiene de 3 a 10 exones (6). Este gen codifica una proteína que participa en la regulación del ciclo celular (7) y también modula la expresión de varias citocinas, quimiocinas y moléculas de adhesión, además es esencial para la protección contra la apoptosis inducida por el factor de necrosis tumoral (4). Se han reportado deleciones en los exones 4 al 10 en el 80% de los casos, también mutaciones como substitución de nucleótidos, deleción e inserción (6). En el 55% de los casos hay antecedentes familiares de la enfermedad (8). La herencia dominante ligada a X hace que generalmente sea letal en los varones, aunque hay reportes de supervivencia en niños con síndrome de Klinefelter (47 XXY) (5). También se conocen casos de alelos NEMO hipomórficos, lo que sugiere que mutaciones menos severas en el gen NEMO permiten la supervivencia en los varones afectados (4) y mosaicismo somático por mutación de una sola cromátide (9). La gravedad y el pronóstico de la enfermedad varían considerablemente, incluso en los miembros afectados de una misma familia (10); esto se explica por un mosaicismo funcional que resulta del proceso de lionización, como se observa en otras enfermedades ligadas a X (11). Las manifestaciones clínicas varían desde lesiones cutáneas mínimas y alteraciones en los dientes que se identifican sólo después del diagnóstico en algún familiar, hasta compromiso grave e incapacitante, tanto neurológico como oftalmológico (10). Bol Dermatol 2011; 9(1):11-14 Figura 2. Ampollas sobre base eritematosa, placas queratósicas y máculas hiperpigmentadas en el muslo y la pierna izquierda La inestabilidad cromosómica puede incrementar el riesgo de neoplasias, especialmente en niños menores de 3 años (12). El diagnóstico es clínico y se basa en la historia secuencial de lesiones cutáneas típicas. Landy yDonnai establecieron los siguientes criterios diagnósticos en 1993 (13): Criterios mayores En pacientes sin antecedente familiar: erupción cutánea típica neonatal (eritema, vesículas, eosinofilia), hiperpigmentación (principalmente en tronco, lesiones que siguen las líneas de Blaschko y desaparecen en la adolescencia) y lesiones cutáneas lineales atróficas y alopécicas. En pacientes con antecedente familiar en primer grado: historia clínica sugestiva o evidencia de exantema neonatal típico, manifestaciones dermatológicas de 12 Presentación de Caso incontinencia pigmentaria como hiperpigmentación, lesiones lineales atróficas y alopécicas, áreas alopécicas o alopecia del vértex. También se consideran criterios mayores en estos casos las anomalías dentales, el cabello ensortijado, la enfermedad retiniana y el antecedente de múltiples abortos de fetos masculinos. Al menos uno de estos criterios es necesario para confirmar el diagnóstico. Criterios menores Dentro de los criterios menores están el compromiso dental, la alopecia y las anomalías de las uñas. Si uno de estos criterios está presente apoya el diagnóstico de incontinencia pigmentaria. Sin embargo, la ausencia de lesiones visibles en la piel no descarta la enfermedad. Se reconocen 4 estadios o etapas evolutivas (5): Estadio 1. Conocido como estadio vesicular, vésicoampolloso o inflamatorio. Se presenta hasta en el 90% de los casos (10) y se caracteriza por la presencia de ampollas con eritema previo, localizado en cualquier parte del cuerpo pero usualmente respetando la cara (5), como ocurrió en el caso que se presenta. Aparecen durante las dos primeras semanas de vida y tienden a resolver después de los 4 meses (1,10). Durante la infancia pueden presentarse recurrencias, especialmente durante episodios febriles (10). En la histología predominan las vesículas intra-epidérmicas eosinofílicas (8), puede haber un gran número de macrófagos y a medida que las lesiones involucionan se observan numerosas células disqueratósicas (10). Dentro de los diagnósticos diferenciales a tener en cuenta están el herpes simple y el impétigo ampolloso (14). También debe considerarse histiocitosis ampollosa de langerhans, maltrato infantil, dermatitits herpetiforme, epidermolisis ampollosa adquirida, y dermatosis lineal IgA (10). Estadio 2. Conocido como estadio verrucoso. Se presenta hasta en el 70% de los casos, con un pico de inicio entre los 2 y los 6 meses. A medida que las vesículas se desecan empiezan a aparecer placas y pápulas queratósicas lineales (9,10), como ocurrió en esta paciente. La duración de este estadio es de varias semanas, usualmente en el 80% de los casos resuelve durante los primeros 6 meses de edad, pero ocasionalmente persisten hasta la edad adulta o aparecen tardíamente (10). En la histología se observa papilomatosis con numerosas disqueratosis, eosinófilos Bol Dermatol 2011; 9(1):11-14 Figura 3. Ampollas flácidas y placas queratósicas de aspecto verrugoso en los pies y melanófagos en la dermis (8-10). Los principales diagnósticos diferenciales son verruga vulgar, nevus epidérmico verrucoso y liquen striatus (10). Estadio 3. Se caracteriza por máculas lineales pardas o grisáceas que siguen las líneas de Blaschko y comprometen el tronco y las extremidades en el 65% de los pacientes, o sólo en el tronco en 27% de los casos (10). Cerca del 98% de los casos presentan las lesiones típicas de este estadio y en muy pocos se ha descrito ausencia de los estadios previos, lo cual se podría explicar con la hipótesis de lesiones iniciales que se desarrollaron in utero (9,10). Este estadio generalmente inicia entre las 12 y las 26 semanas de edad y persiste por varios años, las máculas también se localizan donde antes no hubo otro tipo de lesiones (7). En la histología predomina el pigmento dentro de los macrófagos dérmicos, lo cual se observa mejor con tinciones de plata. Los diagnósticos diferenciales son hipermelanosis nevoide, dermatopatía pigmentosa reticularis y mosaicismo pigmentario, entre otros (10). Estadio 4. También conocido como atrófico. Se manifiesta en el 28% de los casos como áreas pálidas (hipovascularizadas) permanentes, atróficas y sin pelo, o áreas hipopigmentadas sin atrofia. En la mayoría de los casos comprometen las extremidades (77%) (10). En la histología se observa atrofia epidérmica y disminución en la cantidad de melanocitos (8). 13 Presentación de Caso Otras manifestaciones en la piel son la alopecia del vértex que ocurre en el 38 a 50% de los casos, cambios líticos en las uñas, tumores y distrofia, hasta en el 40% de los casos (4). Se han descrito anormalidades en los dientes como hipodoncia y malformación de las coronas, hasta en el 80% de los casos (4). El compromiso ocular se presenta en el 40% de los casos, predominan los defectos de refracción pero también puede haber microftalmos, cataratas, atrofia del nervio óptico y cambios de retinopatía proliferativa (5). En sistema nervioso central lo más frecuente son las convulsiones (14%), que pueden asociarse o no a retardo mental (8%). Sólo un 6% de los pacientes persisten con convulsiones en la vida adulta (5). No existe tratamiento para las lesiones cutáneas pero se puede prevenir la sobreinfección con el uso de antisépticos y antibióticos tópicos. El diagnóstico adecuado en la etapa neonatal permite diferenciar la incontinencia pigmentaria de otras dermatosis pediátricas, principalmente las ampollosas y las Blaschko lineales, evitando así tratamientos innecesarios. El manejo de estos pacientes en conjunto con otras especialidades favorece la identificación precoz y la prevención de posibles complicaciones extracutáneas. Referencias 1. Pereira MA, Mesquita LA, Budel AR, Cabral CS, Feltrim Ade S. X-linked incontinentia pigmenti or Bloch-Sulzberger syndrome: a case report. An Bras Dermatol. 2010;85:372-5. 2. Tekin N, Ucar B, Saracoglu N, Kocak AK, Urer S, Yakut A. Diagnosis and follow up in four cases of incontinentia pigmenti. Pediatr Int. 2000;42:557-60. 3. Arenas-Sordo Mde L, Vallejo-Vega B, HernándezZamora E, Gálvez-Rosas A, Montoya-Pérez LA. Incontinentia pigmenti (IP2): Familiar case report with affected men. Literature review: Med Oral Patol Oral Cir Bucal. 2005;10( Suppl 2)E122-9. 4. Phan TA, Wargon O, Turner AM. Incontinentia pigmenti case series: clinical spectrum of incontinentia pigmenti in 53 female patients and their relatives. Clinical Exp Dermatol. 2005;30:474-80. 5. Donnai D. Incontinentia pigmenti and pigmentary mosaicism. En: Harper J, Oranje A, Prose N, editors. nd Textbook of Pediatric Dermatology. 2 ed. Massachusetts: Blackwell Publishing; 2006. p.1503Bol Dermatol 2011; 9(1):11-14 9. 6. Song MJ, Chae JH, Park EA, Ki CS. The common NF-êB essential modulator (NEMO) gene rearrangement in Korean patients with incontinentia pigmenti. J Korean Med Sci. 2010;25:1513-7. 7. Rola M, Martins T, Melo MJ, Gómes R, Roseira J, Souto A. Incontinencia pigmentaria. Ann Pediatr. 2004;60:601-2. 8. Basarab T, Dunnill M, Munn SE, Russel-Jones R. Incontinentia pigmenti: variable disease expression within an affected family. J Eur Acad Dermatol Venereol. 1998;11:173-6. 9. Fernández MF, Samela PC, Buján MM, Merediz J, Pierini AM. Recién nacido con lesiones vesicoampollares lineales. Arch Argent Pediatr. 2010;108(1):e5-8. 10. Berlin A, Paller A, Chan LS. Incontinentia pigmenti: a review and update on the molecular basis of pathophysiology. J Am Acad Dermatol. 2002;47:169-87. 11. Jabbari A, Ralston J, Schaffer JV. Incontinentia pigmenti. Dermatol Online J. 2010;16:9. 12. Roberts WM, Jenkins JJ, Moorhead EL, Douglass EC. Incontinentia pigmenti, a chromosomal instability syndrome, is associated with childhood malignancy. Cancer. 1998;62:2370-2. 13. Landy SJ, Donnai D. Incontinentia pigmenti (Bloch-Sulzberger Syndrome). J Med Genet. 1993;30:53-9. 14. Mane S. Incontinentia pigmenti. Indian Pediatr. 2006;43:1103-4. 14 Artículos Recomendados Leprosy and HIV, where are we at? Lockwood DN, Lambert SM. Lepr Rev. 2010;81(3):169-75. Este artículo discute el impacto de la infección por el virus del VIH en la lepra y compara lo que de manera teórica se esperaba encontrar con lo reportado por los estudios observacionales. Además, explica cómo después de la introducción de la terapia antirretroviral, especialmente en regiones endémicas, el síndrome inflamatorio de reconstitución inmune deteriora la condición clínica del paciente con lepra. Por: Ángel Omar Jaimes Airborne particle exposure and extrinsic skin aging. Vierkötter A, Schikowski T, Ranft U, Sugiri D, Matsui M, Krämer U, et al. J Invest Dermatol. 2010;30:2719-26. Este interesante estudio utilizó una cohorte de mujeres alemanas entre los 70 y 80 años, procedentes de zonas rurales y urbanas, para evaluar la influencia de la contaminación del aire en el envejecimiento extrínseco cutáneo. Explica los mecanismos mediante los cuales las partículas contaminantes del ambiente podrían generar daño en la piel y describe los cambios clínicos asociados. Por: Martha C. Valbuena Topical retinoids in the management of photodamaged skin: from theory to evidence-based practical approach. Darlenski R, Surber C, Fluhr JW. Br J Dermatol. 2010;163:1157-65. Esta revisión hace un análisis retrospectivo sobre el uso de los retinoides tópicos en el tratamiento de la piel con fotodaño y explica su mecanismo de acción de una forma clara y actualizada. Además discute su efectividad, perfil de seguridad, propiedades farmacológicas e indicaciones. Por: Andrés Luque Does topical tacrolimus ointment enhance the efficacy of narrowband ultraviolet B therapy in vitiligo? A leftright comparison study. Majid I. Photodermatol Photoimmunol Photomed. 2010;26:230-4. Este estudio prospectivo con 80 pacientes comparó la eficacia de la fototerapia UVB de banda estrecha con la combinación de ésta y tacrolimus ungüento al 0,1% en el tratamiento del vitíligo generalizado de distribución simétrica, Bol Dermatol 2011; 9(1):15-16 15 Noticias de Ciencia Artículos Recomendados y Tecnologia utilizando el mismo paciente como su control y la escala VASI para evaluar la respuesta. Se plantean las ventajas de la combinación y sus posibles riesgos. Por: Martha C. Valbuena Why a new section dedicated to ethics in the JAAD? Grant-Kels JM, Bercovitch L. J Am Acad Dermatol. 2011;64:432-3. Un artículo corto en el cual los autores mencionan algunos dilemas éticos y morales a los cuales se enfrentan los dermatólogos en la actualidad. Plantea la necesidad de tomarse un tiempo para reflexionar al respecto e invita a los lectores a participar en una nueva sesión de esta conocida revista. Por: John A. Nova Caterpillars and moths. Hossler EW. J Am Acad Dermatol. 2010;62:1-10/13-28. Esta completa revisión, divdida en dos partes y con más de 250 referencias, ilustra un interesante tema desconocido para la mayoría de dermatólogos: los accidentes por lepidópteros, causados por orugas y mariposas nocturnas. En la primera parte se describen los ciclos de vida de los insectos, la terminología, epidemiología y fisiopatología de las reacciones que pueden causar en el ser humano. En la segunda parte se describen las manifestaciones dermatológicas, el diagnóstico diferencial y las opciones de tratamiento. Por: Camilo A. Morales The melanogenesis and mechanisms of skin-lightening agents - existing and new approaches. Gillbro JM, Olsson MJ. Int J Cosmet Sci. 2011;(1):1-16. Artículo de revisión que describe desde las ciencias básicas el proceso de síntesis de la melanina y explica, a partir de cada uno de los pasos de la melanogénesis, los mecanismos de acción de los principales productos despigmentantes utilizados en dermatología. Finalmente, con base en los conceptos de la biología molecular aplicada, los autores proponen una serie de hipótesis sobre posibles blancos terapéuticos para modular la producción de melanina. Por: Aída Paola Rojas Bol Dermatol 2011; 9(1):15-16 16 Noticias de Ciencia y Tecnología Política de investigación de la OMS Uno de los productos de la investigación en salud es la elaboración de directrices para el manejo de la salud en el mundo, por lo cual la OMS creo el Comité de Examen de Directrices para dar la aprobación inicial y final de los documentos de directrices Comité de Examen de Directrices Objetivos Los objetivos del Comité son los siguientes: definir procedimientos apropiados y estandarizados relativos a la elaboración de directrices, incluida la elaboración de formatos y plantillas estandarizados para los distintos niveles de las recomendaciones (por ejemplo, asesoramiento normativo rápido o directrices completas) y las diferentes fases de preparación de las recomendaciones; - - velar por que todas las directrices preparadas por la OMS se ajusten a las «directrices sobre directrices» previas, proporcionando asesoramiento y orientación y dando la aprobación inicial y final de los documentos de directrices de la OMS; - elaborar y aplicar un plan para asegurarse de que los miembros del Comité de Examen de Directrices de la OMS conocen apropiadamente los métodos aprobados para la elaboración de directrices y determinar las oportunidades, en colaboración con el comité mundial de aprendizaje, para crear capacidad en materia de elaboración de directrices, entre el personal de la OMS; - desarrollar la colaboración y cooperación con otras organizaciones y redes internacionales con conocimientos y competencias metodológicas en materia de elaboración, adaptación y aplicación de directrices (por ejemplo, el National Institute for Clinical Excellence, del Reino Unido, la Guidelines International Network, la Cochrane Collaboration, etc.). Tomado de: http://www.who.int/rpc/guidelines/review_committee/es/index.html Informe sobre la salud en el mundo 2010 Una evaluación de la salud mundial El informe sobre la salud en el mundo, publicado por vez primera en 1995, es la principal publicación de la OMS. Cada año el informe combina una evaluación de la salud mundial a cargo de expertos, incluidas estadísticas sobre todos los países, con el análisis de un tema concreto. La finalidad principal del informe es proporcionar a los países, los organismos donantes, las organizaciones internacionales y hospitales universitarios la información que necesitan para ayudarles a tomar decisiones de política y de financiación. El informe se hace llegar también a un público más amplio, desde universidades, hospitales universitarios y escuelas, pasando por los periodistas, hasta el público general, en definitiva, a cualquier persona interesada profesional o personalmente en la salud internacional. Tomado de: http://www.who.int/whr/2010/es/index.html Bol Dermatol 2011; 9(1):17 17 Eventos en Dermatología Evento: Reunión Anual de Dermatólogos Latino Americanos (RADLA) Fecha: 1 al 4 de mayo de 2011 Sede: Centro de Convenciones Simón Bolivar Ciudad: Guayaquil, Ecuador Web: www.radlaguayaquil2011.com Evento: 71st Annual Meeting of the Society for Investigative Dermatology Fecha: 4 al 7 de mayo de 2011 Sede: JW Desert Ridge Resort and Spa Ciudad: Phoenix, AZ. Estados Unidos Web: www.sidnet.org Evento: 8to Curso de Cirugía Dermatológica en Directo Fecha: 13 al 14 de mayo de 2011 Sede: Hospital de León Ciudad: León, España Web: www.sbc-congresos.com Evento: 44th Annual Scientific Meeting of the Australasian College of Dermatologists Fecha: 15 al 18 de mayo de 2011 Sede: Perth Convention and Exhibition Centre Ciudad: Perth, Australia Web: www.dermcoll.asn.au Evento: 22nd World Congress of Dermatology Fecha: 24 al 29 de mayo de 2011 Sede: COEX Convention and Exhibition Center Ciudad: Seúl, Corea Web: www.wcd2011.org Evento: 16th Annual Clinical Symposium. American Society for Mohs Surgery Fecha: 26 al 29 de mayo de 2011 Sede: Hyatt Regency Grand Cypress Ciudad: Orlando, FL. Estados Unidos Web: www.mohssurgery.org Evento: 2nd Summer School of Pediatric Dermatology Fecha: 3 al 6 de junio de 2011 Sede: Calypso (cruise ship) Ciudad: Aegean Sea, Grecia Web: www.espdsummerschool2011.org Evento: 11th International Sun Protection Conference. The UVA Challenge Fecha: 8 al 9 de junio de 2011 Sede: The Royal College of Physicians Ciudad: Londres, Inglaterra Web: www.summit-events.com Bol Dermatol 2011; 9(1):18-20 18 Eventos en Eventos en Dermatología Evento: 39 Congreso Nacional de Dermatología y Venereología. Academia Española de Dermatología y Venereología Fecha: 8 al 11 de junio de 2011 Sede: Palacio de Congresos Ciudad: Santiago de Compostela, España Web: www.congresoaedv.net/web Evento: VII Curso de Actualización en Dermatología “María M. Durán” Fecha: 10 al 12 de junio de 2011 Sede: Hotel Dann Carlton Ciudad: Cali, Colombia Web: www.cdcderma.com/eventos.html Evento: Skin Cancer Management. An Introduction to Dermoscopy Fecha: 18 de junio de 2011 Sede: Four Points by Sheraton Hotel Ciudad: Sydney, Australia Web: www.dermcoll.asn.au Evento: II Congreso Internacional de Dermatocosmética y Estética Dermatológica. X Simposio de Actualización en Terapia Dermatológica Fecha: 24 al 26 de junio de 2011 Sede: Hotel Dann Carlton Ciudad: Cali, Colombia Web: www.congresodermatocosmetica.com Evento: 3 Curso Avanzado de Dermatoscopia Fecha: 30 de junio, 1 y 2 de julio de 2011 Sede: Institud d'Educació Continuada Ciudad: Barcelona, España Web: www.sbc-congresos.com/index.php Evento: 2nd Continental Congress of Dermatology of the International Society of Dermatology Fecha: 6 al 9 de julio de 2011 Sede: Taurida Palace Ciudad: San Petersburgo, Rusia Web: www.ccd2011.org/en Evento: 15th Annual Meeting European Hair Research Society Fecha: 6 al 9 de julio de 2011 Sede: Ramada Hotel Ciudad: Jerusalén, Israel Web: www.ehrs.org Evento: 8 Curso de Actualización para Dermatólogos. Centro Dermatológico Federico Lleras Acosta E.S.E Fecha: 14 al 16 de julio de 2011 Bol Dermatol 2011; 9(1):18-20 19 Eventos en Eventos en Dermatología Sede: Hotel Cosmos 100 Ciudad: Bogotá D.C., Colombia Web: www.dermatologia.gov.co Evento: Summer Meeting of the American Academy of Dermatology (AAD) Fecha: 3 al 7 de agosto de 2011 Sede: Hilton New York Hotel Ciudad: Nueva York, NY. Estados Unidos Web: www.aad.org Evento: Continuing Medical Education Dermatology. The Arctic Fecha: 10 al 23 de agosto de 2011 Sede: The Polar Pioneer (cruise ship) Ciudad: Spitzbergen, Groenlandia Web: www.cme.au.com Evento: XX Congreso Argentino de Dermatología Fecha: 11 al 14 de agosto 2011 Sede: Hotel Sheraton Córdoba Ciudad: Córdoba, Argentina Web: http://www.sad2011.com.ar/ Evento: IX Congreso Colombiano de Dermatología Pediátrica Fecha: 12 al 15 de agosto de 2011 Sede: Hotel Las Américas Ciudad: Cartagena, Colombia Web: www.asocolderma.com/medicos/index.php Evento: III Reunión Nacional Clínico Terapéutica Q´ara Raymi Fecha: 26 al 29 de agosto de 2011 Sede: Swissötel Lima Ciudad: Lima, Perú Web: www.cidermperu.org Bol Dermatol 2011; 9(1):18-20 20 ¿Cuál es su diagnóstico? Respuesta ¿Cuál es su diagnóstico? Edición anterior - Volumen 8, No. 3 - Diciembre 2010 Niña de 4 años de edad, con lesión asintomática en mentón de 8 días de evolución, posterior a trauma. Se observa una placa eritematosa con un borde ligeramente papuloso en cuyo polo inferior hay una costra hemática. Teniendo en cuenta lo descrito y que se trata de un cuadro agudo con antecedente de trauma, podría tratarse de una tiña facial. El agente etiológico en este caso podría ser algún dermatofito geofílico como Microsporum gypseum, especie que se encuentra en el suelo como saprófito y con quienes tanto el hombre como los animales se infectan directamente (1). Para el diagnostico es necesario el examen directo y el cultivo. La tiña facie representa entre el 3 y el 4% de todos los casos de tiña, su distribución es mundial pero predomina en los climas tropicales húmedos (2). Ángel Omar Jaimes y Luis Fernando Bermúdez. Residentes I año Dermatología. Programa CES - CDFLLA. Bogotá, Colombia. Referencias. 1. Romano C, Massai L, Gallo A, Fimiani M. Microsporum gypseum infection in the Siena area in 2005-2006. Mycoses. 2009;52:67-71. 2. Lin RL, Szepietowski JC, Schwartz RA. Tinea faciei: an often deceptive facial eruption. Int J Dermatol 2004;43:437-40. Bol Dermatol 2011; 9(1):21-22 21 ¿Cuál es su diagnóstico? ¿Cuál es su diagnóstico? Niña de 2 años de edad con “ronchas” pruriginosas de 2 meses de evolución en las piernas, con posterior extensión a miembros superiores y rostro. Había tomado prednisona oral durante 15 días, sin mejoría. Puede enviar sus respuestas a: [email protected] Bol Dermatol 2011; 9(1):21-22 22 Continúe escribiéndonos a: [email protected] Atentamente, Comité editorial Este material pertenece al Centro Dermatológico Federico Lleras Acosta E.S.E y no debe ser utilizado sin la respectiva autorización 23