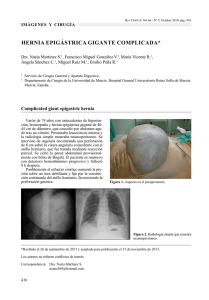
OOg-:¿o13 -O 1HEC\I
Anuncio

° MINISTERIO DE SALUD HOSPITAL VIT ARTE OOg-:¿o13 -O 1HEC\I N ..................•............. '/ RESOLUCiÓN DIRECTORAL Vitarte, 08- de ~ del 2013 VISTO: El Expediente N° 11547-2012, que contiene el Informe N° 506-JSC/HBCV-2012, emitido por la Jefatura del Servicio de Cirugía y Anestesiología e Informe N° 187-2012-UPE-AO/HV, emitido por la Jefatura de la Unidad Planeamiento Estratégico, y; CONSIDERANDO: Que, el numeral 1.2.1 del inciso 1.2 del Art. 1 de la Ley N° 27444 - Ley del Procedimiento Administrativo General, establece que: "Los actos de administración intema de las entidades están destinados a organizar o hacer funcionar sus propias actividades o servicios. Estos actos son regulados por cada entidad, con sujeción a las disposiciones del Título Preliminar de esta Ley, y de aquellas normas que expresamente así lo establezcan"; 0 Que, mediante Resolución Ministerial N° 526-2011/MINSA que aprueba las "Normas de Elaboración de Documentos Normativos del MINSA", entre sus objetivos específicos señala que "Brinda a las instancias reguladoras del Ministerio de Salud una herramienta que facilite el desarrollo de sus funciones normativas; así como, estandarizar los elementos conceptuales, estructurales y metodológicos más relevantes en el ciclo de producción normativa, asimismo, establecer la aplicación de procesos transparentes y explícitos para la emisión de los documentos normativos"; Que, mediante Informe N° 506-JSC/HBCV-2012, la Jefatura del Servicio de Cirugía y Anestesiología, remite a la Unidad de Planeamiento Estratégico el Proyecto de Guías de Practicas Clínicas de Hospitalización de los siguientes diagnósticos: Guías de práctica clínica de Apendicitis Aguda, Hemia Inguinal, Hemia Umbilical, Colecistitis Aguda, Colecistitis Crónica Calculosa, Hiperplasia Prostática Benigna, Fractura Diafisiaria de Fémur en adultos,' Fractura Expuesta de Tibia, Fractura de Tobillo en Adulto y Fractura Distal de Humero en Adultos; Que, las Guías de Práctica Clínica del Servicio de Cirugía y Anestesiología son un instrumento docente y de control de calidad de atención, también lo son para la difusión de las técnicas y procedimientos que se emplean en nuestra institución en cirugías de mediana y alta complejidad; Que, mediante Informe N° 187-2012-UPE-AO/HV, la Jefatura de la Unidad de Planea miento Estratégico, sostiene que de acuerdo a lo establecido en el D.S. W 013-2006-SA, que aprueba el Reglamento de Establecimientos de Salud y Servicios Médicos de Apoyo, señala que todo establecimiento de salud tiene la obligación de contar con 'documentos técnicos normativos y guías de práctica clínica para el desarrollo de sus actividades; asimismo sostienen que el proyecto de Guías de práctica Clínica del Servicio de Cirugía y Anestesiología cuenta con la estructura establecida en el Anexo N° 6 - Modelo de Estructura de Guía Técnica: Guía de Práctica Clínica, el cual se encuentra contenido en las Normas para la Elaboración de Documentos Normativos del Ministerio de Salud, aprobado mediante RM W 526-2011/MINSA; Que, la Unidad de Planeamiento Estratégico, concluye señalando que la aprobación de las Guías de Práctica Clínica del Servicio de Cirugía y Anestesiología, permitirá contar con las herramientas necesarias que contengan recomendaciones desarrolladas sistemáticamente acerca de los problemas clínicos especlficos, las cuales orientan hacia un proceso de toma de decisiones apropiadas y oportunas en la atención de la salud; recomendando su aprobación, a través del acto resolutivo; Que, con el propósito de proseguir las acciones y procedimientos administrativos necesarios para el cumplimiento de los objetivos institucionales propuestos, resulta pertinente atender lo solicitado por la Jefatura del Servicio de Cirugía y Anestesiología, aprobando el Proyecto de Gulas de Practicas Clínicas de Hospitalización de los siguientes diagnósticos: Guías de práctica clínica de Apendicitis Aguda , Hernia Inguinal, Hernia Umbilical, Colecistitis Aguda, Colecistitis Crónica Calculosa, Hiperplasia Prostática Benigna, Fractura Diafisiaria de Fémur en adultos, Fractura Expuesta de Tibia, Fractura de Tobillo en Adulto y Fractura Distal de Humero en Adultos; Que, el Articulo 11° del Reglamento de Organización y Funciones del Hospital Vitarte, aprobado por Resolución Ministerial N° 596-2004/MINSA, establece las atribuciones y responsabilidades del Director, entre las cuales se encuentran, la de expedir actos resolutivos en asuntos que sean de su competencia; Con las visaciones de la Dirección Adjunta, Unidad de Planeamiento Estratégico, el Servicio de Cirugía y Anestesiologla y Asesoría Legal. De conformidad con lo dispuesto en las normas establecidas en la Resolución Ministerial N° 526-2011/MINSA que aprueba las "Normas de Elaboración de Documentos Normativos del MINSA" y el Reglamento de Organización y Funciones del Hospital Vitarte, aprobado por Resolución Ministerial N° 596-2004/MINSA, y demás normas pertinentes. SE RESUELVE: Artículo 1°._ Aprobar las Guías de Práctica Clínica de Hospitalización del Servicio de Cirugía y Anestesiología; que en anexo adjunto forman parte integrante de la presente resolución, siendo las siguientes: Guía Guía Guía Guía Guía Guía Guía Gula Gula Guía de de de de de de de de de de Práctica Práctica Práctica Práctica Práctica Práctica Práctica Práctica Práctica Práctica Clínica Clínica Clínica Clínica Clínica Clínica Clínica Clínica Clínica Clínica de Apendicitis Aguda. de Hernia Inguinal. de Hernia Umbilical. de Colecistitis Aguda. de Colecistitis Crónica Calculosa. de Hiperplasia Prostática Benigna. de Fractura Diafisiaria de Fémur en Adultos. de Fractura Expuesta de Tibia. de Fractura de Tobillo en Adulto. de Fractura Distal de Humero en Adultos. Artículo 2°._ Encargar al Servicio de Cirugla y Anestesiología la ejecución de las acciones correspondientes para la difusión, implementación, aplicación y supervisión de las mencionadas Guías. Artículo 3°._ Encargar al Área de Comunicaciones e Imagen Institucional, publicación de la presente Resolución en el portal institucional de Internet. disponer la REGíSTRESE, COMUNíQUESE Y CÚMPLASE Distribución: ( ) Dirección. ( ) Dirección Adjunta. ( ) Servicio de Cirugía y Anestesiología. ( ) UPE. ( ) Asesoría Legal. ( ) Área de Comunicaciones e Imagen Institucional. ( ) Interesados. ( ) Archivo. HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE “Año de la Integración y Reconocimiento de Nuestra Diversidad” HOSPITAL VITARTE R S P TE MI N I HO V I T A R T E D LU DE RIO SA E V LI MA ES T AI T S E S DI IT A L VIT A GUIAS DE PRÁCTICA CLINICA DE HOSPITALIZACIÓN SERVICIO DE CIRUGÍA Y ANESTESIOLOGÍA 2012 SERVICIO DE CIRUGÍA Y ANESTESIOLOGIA 2012 1 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE HOSPITAL VITARTE C.Central K.m. 7.500 ATE – VITARTE e-mail: [email protected] DIRECTORA DEL HOSPITAL DRA. MAGDALENA GLADYS BAZÁN LOSSIO SERVICIO DE CIRUGIA Y ANESTESIOLOGÍA DR. SEGUNDO AGUILAR CARRERA GUIAS DE PRÁCTICA CLINICA DE HOSPITALIZACIÓN SERVICIO DE CIRUGÍA Y ANESTESIOLOGÍA 2012 GUIA DE PRÁCTICA CLÍNICA APENDICITIS AGUDA 2 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE I. FINALIDAD: La finalidad de esta guía, es establecer un referente para orientar la toma de decisiones clínicas basadas en recomendaciones sustentadas en la mejor evidencia disponible. II. III. OBJETIVO Diagnosticar y brindar tratamiento quirúrgico oportuno y adecuado Reducir la morbi-mortalidad. Evitar complicaciones post operatorias. Manejar la técnica quirúrgica convencional y laparoscópica Unificar los procedimientos y tratamientos. AMBITO DE APLICACIÓN Servicio de Cirugía y Anestesiología del Hospital Vitarte. IV. PROCESO O PROCEDIMIENTO A ESTANDARIZAR DIAGNÓSTICO Y TRATAMIENTO DE APENDICITIS AGUDA 4.1 NOMBRE Y CÓDIGO: APENDICITIS AGUDA (K35) V. CONSIDERACIONES GENERALES 5.1 DEFINICIÓN: Es la inflamación aguda del apéndice ceca, la cual se debe a infección originada por un problema obstructivo. En el 60% de los casos, la causa principal de la obstrucción es la hiperplasia de folículos linfoides submucosos. En el 30-40%, se debe a un fecalito o apendicolito (raramente visible en la radiología), y en el 4% restante es atribuible a cuerpos extraños. Excepcionalmente (1%) es la forma de presentación de tumores apendiculares. La posición del apéndice es retrocecal y retroileal en el 65% de los casos, descendente y pelvica en un 30% y retroperitoneal en el 5%. La irrigación proviene de la arteria apendicular, rama de la ileocolica. Morfológicamente el apéndice cecal es la continuación del ciego, bajo la forma de un verme con lumen. Las paredes contienen fibras musculares circulares y longitudinales, como en el ciego, mientras que la mucosa posee folículos linfoides en su espesor. La obstrucción produce edema y con ella mas obstrucción, para cerrar un circulo vicioso. La obstrucción del lumen apendicular da origen a un proceso que se puede dividir en tres etapas: Inicialmente la obstrucción comprime los conductos linfáticos, lo cual genera isquemia, edema y acumulación de moco. Este es transformado en pus por las bacterias y aparecen úlceras en la mucosa. Esta es la apendicitis focal, que se caracteriza clínicamente por síntomas que el paciente usualmente interpreta como una “indigestión”, y más tarde, por epigastralgia. El dolor en el epigastrio como manifestación temprana es una fase típica en la evolución de la apendicitis aguda. 3 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE A continuación las bacterias colonizan la pared apendicular. El proceso inflamatorio alcanza la serosa y el peritoneo parietal. En esta etapa hay una apendicitis aguda supurada, que se caracteriza por dolor localizado en la fosa iliaca derecha. Mas tarde, la trombosis de los vasos sanguíneos apendiculares produce necrosis de la pared y gangrena. Cuando esto ocurre, se llama apendicitis aguda gangrenosa o necrosada. La pared gangrenada permite la migración de bacterias, razón por la cual resulta en contaminación peritoneal a pesar de no existir una perforación visible. El paciente presenta signos de irritación peritoneal localizada e incluso generalizada. Finalmente, el apéndice cecal se perfora donde la pared se encuentra más débil. A través de la perforación escapa el contenido purulento, que da origen a una peritonitis. Si las asas cercanas y el epiplon mantienen aislado el foco, persiste como peritonitis localizada y se forma un plastrón o un absceso apendicular. Cuando el apéndice es retroperitoneal, el proceso tiende a mantenerse mas localizado. En cambio, si el apéndice es intraperitoneal, y además la perforación no es sellada por asas o epiplon, se produce una peritonitis generalizada. En este caso los síntomas y los signos corresponden a los de una irritación difusa de todo el peritoneo. 5.2 ETIOLOGÍA Etimológicamente se ha considerado como mecanismo principal de inicio de la apendicitis aguda, la obstrucción de la luz apendicular. Ésta podría ser generada por múltiples factores, entre ellos el aumento de tamaño de los linfáticos locales, los cuales actuarían igual que las amígdalas faríngeas y sufrirían a su vez el ataque de gérmenes dando lugar a la inflamación aguda. En los pródromos del sarampión la hiperplasia linfoide puede obstruir el apéndice y causar apendicitis, en estos casos, células características multinucleadas (células de Warthin Finkeldey) son encontradas en los folículos linfoides 5.3 FISIOPATOLOGÍA La fisiopatología de la apendicitis aguda se relaciona preponderantemente con un problema obstructivo de la luz apendicular, ocasionada comúnmente por hiperplasia de folículos linfoides1 o por fecalitos2 y, en menor proporción, semillas, tumores y parásitos entre otros. 5.4 ASPETOS EPIDEMIOLÓGICOS Se considera que la población general es afectada en un 7% y se puede presentar en todas las edades, sin embargo, es rara en los extremos de la vida, en donde la mortalidad es mayor por lo dificultoso del diagnóstico y porque el organismo adolece de un buen sistema de defensa. La mayor incidencia se encuentra entre 7 y 30 años, el sexo masculino es comprometido mayormente en un 20% más y es innegable una tendencia hereditaria. Se admiten factores predisponentes o asociados con el cuadro apendicular, así: los excesos alimentarios, las dietas carneas y el estreñimiento deben tenerse en cuenta. Otro factor desencadenante son los cuerpos extraños localizados en la luz apendicular, entre ellos el coprolito, que es una masa central orgánica rodeada de capas de sales de fosfatos y carbonatos, se encuentra en aproximadamente 4 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE 30% de casos. Aunque es muy común encontrar enterobios vermiculares en pacientes operados de apendicitis, ellos muy raramente producen obstrucción apendicular, en cambio los Ascaris lumbricoides son causa frecuente de obstrucción. Los cuerpos extraños, acodamientos o bridas en el apéndice pueden producir obstrucción de la luz, asimismo la tuberculosis peritoneal, así como el tumor carcinoide, linfomas ocasionalmente pueden causar obstrucción o apendicitis. Otras causas como arteritis obliterante o embolia son poco frecuentes. 5.5 FACTORES DE RIESGO ASOCIADOS 5.5.1 Medio Ambiente: Se sabe que la tendencia estacional de la apendicitis se eleva en épocas de mayor calor, siendo mayor la presencia de esta entidad en primavera y verano. 5.5.2 Estilos de Vida: Asimismo, un poco más del 60% de los casos son de sexo masculino. 5.5.3 Factores Hereditarios: El promedio de edad es de 19 años y casi la mitad de los pacientes con apendicitis aguda tienen entre 10 y 20 años. La enfermedad es rara por debajo de los 3 años. Se estima que los pacientes con abdomen agudo, más del 50% corresponden a apendicitis aguda. VI. CONSIDERACIONES ESPECÍFICAS 6.1 CUADRO CLÍNICO 6.1.1 Signos y Síntomas Dolor Abdominal Hipersensibilidad o dolor en el cuadrante inferior derecho Hiporexia Nausea Fiebre 38ºC Vómito Migración de dolor (umbilical a cuadrante inferior derecho) Hipersensibilidad al rebote Defensa muscular en cuadrante inferior derecho 5.1.2 Interacción cronológica: La secuencia clínica clásica es primero dolor, luego vómito y por último fiebre. El dolor se inicia en el epigastrio o la región periumbilical y después se localiza en la fosa ilíaca derecha. Casi siempre hay hiporexia. El vómito se encuentra presente en más del 75% de los casos. La fiebre es de 38° a 38.5°C. Sin embargo, en los pacientes de edad extremas -neonatos y ancianos- la fiebre puede estar ausente o incluso puede haber hipotermia, hecho que es aplicable a cualquier enfermedad para pacientes de estas edades. La diarrea está presente en alrededor de 1/5 de los pacientes y se relaciona con la apendicitis de tipo pélvico. Cuando se sospecha apendicitis, antes de iniciar la palpación del abdomen se pide al paciente que tosa e indique con un dedo el punto más doloroso. Si el punto más doloroso está en la fosa ilíaca derecha, entonces se debe buscar el signo de Rovsing que consiste en la aparición de dolor en FID al comprimir la 5 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE fosa ilíaca izquierda. Este signo indica por sí solo la presencia de un proceso inflamatorio en la fosa ilíaca derecha, aunque no es específico de apendicitis. La palpación del abdomen siempre se practica comenzando sobre los cuadrantes menos dolorosos y avanzando a los más dolorosos y de la superficie a la profundidad. En los cuadros iniciales se encuentra dolor a la palpación profunda en fosa ilíaca derecha. Más tarde puede aparecer contractura de la pared abdominal, es decir, defensa involuntaria, la cual es más intensa cuanto más cerca se encuentre al proceso inflamatorio de la pared abdominal anterior. En presencia de peritonitis localizada o generalizada, es posible encontrar dolor de rebote, es decir, a la descompresión brusca. Este es el signo de Blumberg, que es de significación definitiva cuando se encuentra presente. Sin embargo, debe ser muy bien evaluado dada la facilidad con que se interpreta en forma equivocada. La palpación puede descubrir también una masa, la cual es signo de un plastrón o de un absceso, es decir, de un proceso localizado. Finalmente, cuando el apéndice se perfora, el paciente empeora de inmediato. Se torna más febril, aumentan el pulso y la temperatura y el estado general desmejora. Si el proceso no se localiza por epiplón o asas, aparece distensión abdominal por compromiso difuso del peritoneo: es la peritonitis generalizada franca. En el 80% de los casos el apéndice se perfora antes de las 36 horas de iniciados los síntomas. Cuando ya existe peritonitis, el paciente se mantiene lo más quieto posible para no despertar dolor. La tos y los movimientos agravan la sensación dolorosa, por lo cual el paciente se moviliza con una precaución característica. Al toser se sostiene la fosa ilíaca mientras se queja de dolor. 6.1.3 Gráficos, diagramas, fotografías 6.2 DIANÓSTICO 6 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE 6.2.1 Criterios de Diagnostico APENDICITIS AGUDA NO COMPLICADA: a) Síntomas.- Dolor Epigástrico o peri umbilical, que se localiza en cuadrante inferior derecho, nauseas, vómitos e hiporexia; habitualmente fiebre ligera, malestar general. Ocasionalmente diarreas o estreñimiento, disuria. La localización del dolor puede varias de acuerdo a las variaciones de localización del apéndice en el ciego, como también la edad. b) Signos.- Al inicio no se evidencia dolor, al cabo de algunas horas hiperalgesia progresiva en cuadrante inferior derecho; puede haber ausencia de temperatura o menor a 38ºC, generalmente disociación de temperatura oral rectal en 1ºC; tener presente los signos positivos de: Mc. Burney, Rovsing, Psoas, Lanz, Lecene, Morris, Sherren , Blumberg. Tacto rectal: puede ser normal al principio, luego dolor pared lateral derecho. c) Procedimientos Auxiliares: Hemograma: Generalmente leucocitosis moderada con desviación Izquierda. Sedimento urinario: Generalmente normal o algunos leucocitos. Radiografía Simple de abdomen: No existen cambios específicos Ecografía: No existen cambios específicos APENDICITIS AGUDA COMPLICADA: a) Síntomas: Además de los mencionados, la temperatura puede ser mayor a 38ºC, taquicardia. b) Signos.- Puede haber masa palpable o no en cuadrante inferior derecho, aumento de resistencia de la pared abdominal (Blumberg generalizado), posición antálgica. Tacto rectal: con tumoración a abombamiento palpable a veces muy doloroso en fondo de saco derecho. c) Procedimientos Auxiliares: Hemograma: Puede haber gran leucocitosis con desviación izquierda, a veces granulaciones tóxicas. Orina completa: Puede ser normal o presentar leucocitos y cilindros Granulosos, hematuria. Radiografía Simple de abdomen: Puede haber presencia de asa centinelas (asa con nivel hidroaéreo) Ecografía Abdominal: Puede mostrar líquido libre en cavidad o imagen tumoral en la fosa iliaca derecha. 5.2.2 Diagnostico diferencial 1. Cuadro atípico: a.- Edades extremas: Lactante y Anciano. b.- En tratamiento previo: analgésico, antibiótico. c.- Localización atípica: Retrocecal, uréter, simula infección urinaria. 2.- Enfermedad de vías urinarias: Infección, cálculos renales. 3.- Anexitis 4.- Embarazo ectópico 5.- Patología ovárica 6.- Enfermedad pélvica inflamatoria 7.- Tumor carcinoide. 8.- Otros tumores 7 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE 6.3 EXÁMENES AUXILIARES: 6.3.1 De Patología Clínica El examen de orina nos orienta en el diagnóstico diferencial con afecciones urinarias, aunque en algunos casos podemos encontrar orina patológica, sobre todo cuando el apéndice está cerca de las vías urinarias, y en estos casos debemos considerar infección urinaria cuando encontramos en el sedimento cilindros granulosos o leucocitarios. 6.3.2 De imágenes La ecografía se usa en casos dudosos, si el apéndice es identificado por ecografía se le considera inflamado, si no se le puede identificar se excluye la apendicitis. Es segura en excluir enfermedades que no requieren cirugía (adenitis mesentérica, ileítis regional, urolitiasis) así como diagnosticar otras entidades que sí requieren tratamiento quirúrgico, como embarazo ectópico, quistes de ovario, etc. 6.3.2 De Exámenes especializados complementarios Tomografía Axial Computarizada: tiene mayor sensibilidad que la ultrasonofrafía por su mayor costo y tiempo de ejecución (costo/beneficio), debe emplearse si la presentación es atípica o si hay la sospecha de masa o perforación con formación de absceso, permitiendo en este caso valorar la posibilidad de drenaje percutáneo. 6.4 MANEJO SEGÚN NIVEL DE COMPLEJIDAD Y CAPACIDAD RESOLUTIVA 6.4.1 MEDIDAS GENERALES Y PREVENTIVAS Evaluación temprana por el médico de la especialidad para evitar la progresión del cuadro y poder dar un diagnóstico preciso de la patología. 6.4.2 TERAPEUTICA Antes de iniciar el tratamiento se debe haber llegado al diagnóstico presuntivo. Tratamiento preoperatorio Todo paciente debe ser evaluado completamente; iniciándose un tratamiento de hidratación endovenosa que puede durar de 2 a 4 horas. a. Tratamiento operatorio convencional El objetivo estará centrado en resecar el órgano enfermo y si existe una peritonitis se procederá además a lavar y drenar la cavidad abdominal, la via de abordaje dependerá del estado del proceso. En los procesos de pocas horas de evolución, bastará una incisión de Mac Burney o una incisión transversa a lo Roque Davis (Arce) Si el proceso tiene varias horas o días de evolución, será necesario abordar con una incisión amplia (Paramediana derecha, transrectal inbraumbilical) que permita una buena exéresis, un buen lavado peritoneal y adecuado drenaje. La extirpación del apéndice puede ser en forma clásica con sección del meso apendicular y su arteria y luego sección del apéndice desde su base previa ligadura de la misma, a su vez el muñón apendicular puede ser dejado libremente o ser invaginado mediante una jareta. Cuando la apendicitis está complicada se debe dejar drenaje con salida diferente a 8 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE la herida operatoria. MANEJO PREOPERATORIO: Pre operatorio: Hidratación adecuada, se puede indicar analgésico luego de realizado el diagnóstico y programarlo para el acto quirúrgico. Iniciar antibióticos según criterio médico para Gram (-) y anaeróbicos, según criterios de antibiotecoterapia profiláctica. Análisis de evaluación pre operatoria: Hemograma Tiempo de protrombina Examen de orina Grupo y Factor Rh Rx pulmones (niños con patología pulmonar) Riesgo quirúrgico, mayores de 40 años y demás afines A todos los pacientes se les debe de administrar: Cristaloides por vía endovenoso para reemplazo de no ingesta o perdidas. Antibiótico según criterio, para cubrir gérmenes Gram Negativos y Anaerobios, de preferencia media hora antes de la cirugía. Si el paciente exhibe signos de peritonitis generalizadas o por lo menos si hay distensión abdominal, se debe agregar: Sonda nasogastrica para descomprimir el abdomen antes de la cirugía y evitar una distensión excesiva en el postoperatorio. Sonda vesical, para monitorear la diuresis, antes, durante y después de la cirugía. Analgesia una vez decidida la intervención, si la misma se va a realizar en la próxima hora. METAMIZOL 30mg/Kg/Dosis, en suero fisiológico, pasar durante 20 minutos. Si la intervención se va a retrasar: METAMIZOL 80 - 100mg/Kg/Dia, en perfusión continúa en suero fisiológico. Profilaxis antibiótica: en base a la política antibiótica del Hospital. La primera dosis se administrara 30 Min. Antes de la intervención y se repetirá durante la intervención si esta dura más de 2 horas. MANEJO OPERATORIO: Intra operatorio: Apendicetomía: Tipo I: Apendicitis Aguda no complicada, macroscópica. Apendicitis flemosa, supurada, gangrenosa. no perforación Tratamiento quirúrgico: Apendicetomía clásica No lavado No drenaje Cierre de pared por planos Tipo II: Apendicitis complicada perforada con plastrón y/o absceso Tratamiento quirúrgico: Apendicetomía (si es posible) Lavado local Drenaje con Pen Rose Debe tomarse cultivo para aerobio y anaeróbios Cierra por planes (TCSC y piel) 9 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE Abierto o cierre por 2da. Intensión (si hubo heces o pues mal oliente) Tipo III: Apendicitis complicada perforada con peritonitis generalizada Tratamiento quirúrgico: Apendicetomía Lavado peritoneal con suero fisiológico Drenaje con Pen Rose múltiple (Electivo) Cierre por planos Tipo IV: Apendicitis Atípica. Tratamiento quirúrgico Terapéutica: Apendicitis No complicada (Tipo I) Hidratación, antibiótico terapia profiláctica Apendicitis Complicada (Tipo II – III) Sonda naso gástrica condicional. Analgésico Hidratación adecuada. Antibióticos: - Clorafenicol 50-100 mg/kg día EV C/8h. por 5 a 7 días + Gentamicina 5 a 7 mg/kg día EV C/8h. por 5 a 7 días. - Amikacina 15 mg/kg día C/12 horas por 5 a 7 días + Clidamicina 20-40 mg/kg día EV horas por 5 a 7 días. - Metrodinazol 500 mg EV c/8 horas + ciprofloxacino 200 mg EV c/12 horas x 5 a 7 días. - Ceftriaxona 1g EV c/12 horas + Metronidazol 500 mg Ev. c/8 horas x 5 a 7 días. - Realimentación oral de acuerdo a evolución clínica y tolerancia del paciente. - Retiro gradual de drenes a partir del tercer día post operatorio. La apendicetomía puede efectuarse a través de cirugía abierta o por laparoscopia. La cirugía abierta se realiza a través de una incisión transversa derecha, cumpliendo el procedimiento para técnica quirúrgica establecida en el procedimiento correspondiente. Son importantes los siguientes aspectos: Exeresis de todos los tejidos necróticos o desvitalizados, incluyendo epiplón mayor si es necesario y placas de fibrina. Lavado peritoneal con suero fisiológico abundante en los pacientes con apéndice perforado o peritonitis, dejar drenaje solamente si existe cantidad significativa de líquidos sanguinolentos o purulentos. MANEJO POSTOPERATORIO: Higiénicas: Limpieza diaria de la herida quirúrgica, con extremas medidas asépticas y antisépticos. Movilización temprana, mínimo a las 24 horas, para evitar íleo paralitico y trombosis de miembros inferiores. Fluidoterapia: Aporte liquido calórico de 2 a 3 litros al día de Dextrosa al 5% salvo contraindicación expresa. Antibioticoterapia: 10 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE Se debe de usar una pauta que cubra los gérmenes mas frecuentes encontrados: Enterococos, Streptococos Hemolítico, E. Coli, Pseudomonas y anaerobios como el Bacteroides Fragilis, siendo las asociaciones recomendadas: Cloranfenicol + gentamicina; clindamicina + Amikasina; Metronidazol + Ciprofloxacino, a la dosis antes mencionadas. OTRAS ALTERNATIVAS DE TRATAMIENTO ANTIBIOTICO. Apendicitis + peritonitis generalizada Imipenem 0.5 a 1 gr. Ev c/6 horas (dosis máxima 50 mg 1 kg/ día). Meropenem 0.5 a 1 gr. Ev c/6 a 8 horas (dosis máxima 100 gm 1kg./ día). Ampicilina 1gr. + Metrodinazol 500 mg EV. c/ 8 horas + Ciprofloxacino 400 mg EV dos veces al día. Analgesia: Se debe prescribir analgesia pautada para todos los pacientes. Dosis de carga: Metamizol 80 – 100 mg/Kg/día en perfusión continua diluido en 100 ó 250 mg de suero fisiológico. Rescate: Tramadol a 1.5mg/Kg / dosis. Alimentación y seguimiento: En apendicitis no complicada se inicia la toma de líquidos 6 horas después de la intervención, continuando con dieta blanda. Posteriormente, si tolera, dieta normal. En apendicitis complicada se inicia la toma de líquidos cuando haya evidencia de tránsito intestinal (ausencia de vómitos y de distención abdominal; y presencia de deposiciones o eliminación de gases) Posición y movilización: Tan pronto como el nivel de conciencia lo permita, movilización del paciente. Se procurara que camine lo antes posible. b. Tratamiento por vía Laparoscópica En la actualidad se emplea la técnica laparoscópica para el tratamiento quirúrgico de las diferentes formas de la apendicitis, aprovechando que dicha técnica ofrece un buen campo operatorio, una excelente iluminación, permite un completo lavado de la cavidad abdominal y un adecuado drenaje, disminuyen la posibilidad de absceso residual. Como las pequeñas incisiones no contactan con el pus ni con la pieza operatoria, no se infectarán, no habrá o serán mínimas las posibilidades de infección de herida operatoria, la pequeñez de las incisiones también minimiza la posibilidad de eventración. 6.4.3 EFECTOS ADVERSOS O COLATERALES CON EL TRATAMIENTO Los eventos adversos más frecuentes que pueden ocurrir en un post operatiro son: Los imnediatos, como por ejemplo dehisencia de herida operatoria, hemorragia por sangrado de la apendicular, fiebre dentro de las primeras 24 horas por atelectacia pulmonar. Dentro de las complicaciones mediatas tenemos la infección de herida operatoria que puede ocurrir entre el 4 y 5 día post operado, los abscesos intra – 11 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE abdominales que ocurren dentro del 7 a 9 día. Y los tardios como son bridas o adherencias que pueden aparecer después de los 30 días. 6.4.4 SIGNOS DE ALARMA Presencia de signos de sepsis (taquicardia, polipnea, fiebre/hipoteria y leucocitosis/leucopenia), sepsis severa (con hipoxemia u oliguria) o shock séptico (con descompensación hemodinámica) amerita el monitoreo hemodinámica estricto y el uso de medidas de resucitación agresivas previas a la cirugía. La presencia de ictericia, asociado a la fiebre estaría relacionado a una pileblebitis y que ocasionalmente se acompaña de abscesos hepáticos. 6.4.5 CRITERIOS DE ALTA APENDICITIS NO COMPLICADA: 24 a 72 horas, en buenas condiciones: afebril, con tolerancia oral, dolor mínimo, herida operatoria en buenas condiciones. • APENDICITS COMPLICADA: De acuerdo a evolución, en buenas condiciones: fiebre menor a 38ºC, buena tolerancia oral, sin drenes, herida operatoria con infección mínima controlada o en buenas condiciones. PLASTRON APENDICULAR: Paciente con tolerancia oral adecuada con dieta blanda, afebril, con ausencia de signos de sepsis y sin dolor abdominal. Alta entre el 5 y 7mo día de hospitalización. Control por consultorio externo. El paciente deberá salir con indicaciones por el médico tratante donde figure: - Dieta: Generalmente dieta blanda entre 3 a 5 días según evolución, posteriormente dieta completa. - Actividad: No realizar ejercicios o actividad intensa por los menos durante 15 días, no cargar pesos mayores a 20 Kg. No usar piscina, tina o sauna hasta que la herida este cerrada por 15 días. - Medicación a recibir: Los antibióticos y analgésicos a recibir especificando la dosis, frecuencia, horario de toma de medicamentos. - Medicación concomitante para otras patologías asociadas o enfermedades crónicas del paciente. - Fecha de cita por consultorio externo y médico tratante - Además debe incluirse los signos de alarma a tener presente. Deberá ser citado al consultorio externo de cirugía general, para su evaluación después para el retiro de puntos o cierre de la herida operatoria a los siete días y posteriormente para su control y alta definitiva. Deberá además emitirse un documento de descanso médico que cubra hasta la primera consulta de control y esto deberá ser consignado en la evolución de alta. DESCANSO MEDICO: Individualizar cada caso según evolución clínica, los Parámetros son: • APENDICITIS NO COMPLICADA: 7 días. • APENDICITS COMPLICADA: 2 a 3 semanas 12 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE 6.4.6 PRONÓSTICO La mayoría de los pacientes con apendicitis se recuperan con facilidad después del tratamiento quirúrgico, sin embargo, pueden ocurrir complicaciones si se demora el tratamiento. La recuperación depende de la edad y condición de salud del paciente y otras circunstancias, como las complicaciones y el consumo de licor, entre otras. Por lo general la recuperación después de una apendectomía tarda entre 10 y 28 días y en niños alrededor de los 10 años, puede tardar hasta 3 semanas. La posibilidad de una peritonitis pone en peligro la vida del paciente, por ello la conducta frente a una apendicitis es la de una evaluación rápida y un tratamiento sin demoras. La apendicitis clásica responde rápidamente a una apendectomía, aunque en algunas ocasiones se resuelve espontáneamente. Aún permanece en debate si hay ventajas en una apendectomía electiva en estos pacientes para prevenir un episodio recurrente. La apendicitis atípica, es decir, aquella asociada a un apéndice supurativo o purulento, es más difícil de diagnosticar y es la que con más frecuencia causa complicaciones, aún si la operación quirúrgica ocurre con rapidez. La mortalidad y las complicaciones severas, aunque infrecuentes, ocurren especialmente si se acompaña con peritonitis, si esta persiste o si la enfermedad toma su curso sin tratamiento. Una de las complicaciones poco frecuentes de una apendectomía ocurre cuando queda tejido remanente inflamado después de una apendectomía incompleta. 6.5. COMPLICACIONES a. Infección de sitio quirúrgico: que varía desde infección de herida operatoria, absceso supaponeurotico hasta colección residual intraabdominal. b. Dehiscencia del muñón apendicular: Que varía desde una fístula fecal hasta una peritonitis estercoracea. c. Hemorragia apendicular, sangrado proveniente de la arteria apendicular d. Absceso pélvico. e. Absceso hepático f. Hematoma de pared abdominal g. Evisceración h. Pileflebitis: Trombosis séptica de la vena porta 6.6 CRITERIOS DE REFERENCIA Y CONTRAREFERENCIA Cuando el hospital no cuente con camas hospitalarias quirúrgicas o sobrepase su capacidad en sala de operaciones, tendrá que transferir a los pacientes durante el preoperatorio. Cuando el paciente requiera de una unidad especializada para manejo pre, y/o postoperatorio y no se disponga en el hospital de camas en dichas unidades. Una vez obtenida la confirmación de la transferencia o de la necesidad de la misma deberá informarse al paciente y/o a las personas responsables de la situación y los pasos a seguir. Pacientes con diagnostico de apendicitis aguda menores de 14 años. Pacientes con hallazgos intra- operatorios ó anatomo – patológicos de neoplasia maligna, serán interconsultados al servicio de cirugía 13 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE oncológica, 14 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE 6.7 FLUXOGRAMA APENDICITIS AGUDA DOLOR LOCALIZADO CID INCIDIÓN TRANSVERSA SIGNOS PERITONIEALES MAS ALLA DEL CID O DUA DX CASOS DUDOSOS O ATIPICOS INCISION VERTICAL TRANSVERSA PARAMEDIANA DER. MEDIANA (*) LAPAROSCOPIA DIAGNOSTICA DIAGNOSTICO CONFIRMADO APENDICE NO PERFORADO APENDICECTOMIA - NO LAVADO - NO DRENAJE - CIERRE PARED POR PLANOS APENDICE PERFORADO CON PERITONITIS GENERALIZADA APENDICE PERFORADO PLASTRON Y/O ABSCESO APENDICECTOMIA -LAVADO CON SUERO FISIOLÓGICO -DRENAJE EN ROSE MULTIPLE (opcional) -CIERRE PARED POR PLANOS APENDICECTOMIA (SI ES POSIBLE) - LAVADO LOCAL - DRENAJE - CIERRE POR PLANOS (TEJIDO SUBCUTANEO Y MUÑON APENDICULAR PIEL) -ABIERTO O CIERRE POR 2DA - INTENSIÓN (SI HAY HECES O PUS MAL OLIENTE) Base apendicular y ciego buenas condiciones Base apendicular Yo ciego perforados (*) Si se cuenta con recurso humano e instrumental adecuado, se puede resolver el - Ligadura simple con Catgut - Ligadura simple con problema con cirugía laparoscópica crómico o seda. - Jareta invaginante con Catgut Cromico (opcional) - No Drenaje APENDICECTOMIA LAPAROSCOPICA (*) Catgut Crómico o seda - No Jareta - Drenaje Centinela Pen Rose 15 - Sutura invaginante con Catgut Crómico - Drenaje Centinela Pen Rose HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE Base apendicular Malas condiciones Manejo médico con dieta VO 16 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE PLATRON APENDICULAR MASA EN CUADRANTE INFERIOR DERECHO (LUEGO DE 72 HRS DE EVOLUCIÓN) FRIO CALIENTE - NO DOLOR - AFEBRIL - NO LEUCOCITOSIS - DOLOR - FEBRIL - LEUCOCITOSIS TRATAMIENTO MÉDICO AMBULATORIO HOSPITALIZACIÓN - NADA VIA ORAL - LÍQUIDOS, ELECTROLITOS E.V. - ANTIBIOTICOS E.V. - Amikacina - Metronidazol Condicional: - SONDA NASOGASTRICA - SONDA FOLEY - P.V.C. - ECOGRAFÍA ANTIBIOTICOS - GENTAMICINA (7 DÍAS) - METRONIDAZOL - 21 DÍAS VÍA ORAL DUDA DIAGNÓSTICA RX COLON CON DOBLE CONTRASTE MEJORA RECURRE EMPEORA, RECURRE O ABSCESO LAPAROTOMIA EXPLORATORIA CIRUGÍA ELECTIVA EN DOS MESES 17 MEJORA HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE I. 18 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE VII. ANEXOS No aplica VIII. REFERENCIA BIBLIOGRAFICAS O BIBLIOGRAFÍA - Gil F, Morales D, Bernal J, Llorca J, Marton P, Naranjo A. Apendicitis aguda complicada. Abordaje abierto comparado con el laparoscópico. Cir Esp. 2008; 83:309-312. - López-Villarreal, Hugo V; Soriano-Ortega, Elena R; Molina R. Utilidad de los drenajes en Apendicitis Complicada. Revista Mexicana de Cirugía Pediátrica.2008;(15) 4:175-178. - Ferrer H, Mesa O; Camejo, Gazquez S. Apendicitis aguda: estudio estadístico de 214 casos operados. Revista Cubana de Investigaciones Biomédicas. 2007;(26) 3: 1-6. - Barboza B. Apendicitis aguda en la era de la cirugía laparoscópica. Revista de Gastroenterología del Perú: Órgano Oficial de la Sociedad de Gastroenterología del Perú. - Winslow et al. Winslow RE, Dean RED, Harley JW. Acute nonferforating apendicitis. Arch Surg, 1983; 118:651-5. - Baracco Miller V. Chian V. Apendicitis Aguda en el Anciano. Aspectos Clínicos y de Laboratorio. Rev. Med. Herediana 1996, 7: 17-23. 19 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE GUÍA DE PRÁCTICA CLÍNICA DE HERNIA INGUINAL I. FINALIDAD: La finalidad de esta guía, es establecer un referente para orientar la toma de decisiones clínicas basadas en recomendaciones sustentadas en la mejor evidencia disponible. II. OBJETIVO Mejorar la calidad del proceso diagnóstico y derivación de los pacientes portadores de hernias Inguinales. Disminuir la variabilidad de la atención en el manejo de los pacientes portadores de hernias Inguinales Aportar recomendaciones a los profesionales de salud sobre el manejo de estos pacientes, basadas en la mejor evidencia científica disponible, el consenso de los expertos, y adecuadas al contexto nacional. III. AMBITO DE APLICACIÓN Servicio de Cirugía y Anestesiología del Hospital Vitarte. IV. PROCESO O PROCEDIMIENTO A ESTANDARIZAR DIAGNOSTICO Y TRATAMIENTO DE HERNIA INGUINAL 4.1. NOMBRE Y CÓDIGO Hernia Inguinal (K40) V. CONSIDERACIONES GENERALES 5.1 DEFINICIÓN Hernia Inguinal es la protusión de contenidos de la cavidad abdominal o de la grasa pre peritoneal a través de un orificio o anillo anatómicamente débil en el área inguinal (para efectos de esta guía no se diferencian las hernias crurales de la inguinales), cuando el contenido de la hernia es susceptible de ser regresado a su sitio de origen se habla de un hernia reductible, sino es posible se conoce como encarcelada o incarcerada y esta a su vez se puede asociar a Isquemia y necrosis del contenido de la Hernia, tomando el nombre de Estrangulada. Hernia Recivada es aquella que se presente posterior a un reparo quirúrgico previo. Hernia inguinal asintomática es la presencia de hernia inguinal sin síntomas como dolor o molestia inespecífica. Hernia Inguinal Indirecto es aquella en el que el saco herniario protruye a través del canal inguinal con los elementos de cordón o ligamento redondo (congénita). Hernia inguinal directa es aquella que se presenta medial a los vasos epigástricos por debilidad de la pared posterior del canal inguinal (adquirida). Hernia crural es que protruye a través de orificio crural. CLASIFICIÓN: La clasificación más usada es la Nyhus/Stopper: Tipo 1: Hernia indirecta creando profundo normal. Tipo 2: Hernia indirecta con anillo profunda dilatado. Tipo 3: A: Hernia Inguinal Directa B: Hernia con componente directo e indirecto (en pantalón) 20 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE C: Hernia Crural Tipo 4: A: Hernia Inguinal Directa Recidivada B: Hernia Inguinal Indirecta Recidivada C: Hernia Crural recidivada D: Hernia Mixta o en pantalón Recidivada 5.2 ETIOLOGÍA o Edad, o Falta de ejercicio físico, o Embarazos múltiples, o Cirugías previas y o Alteraciones en el metabolismo del colágeno e historia familiar de hernia como factor de riesgo independiente. Todas aquellas circunstancias en las que aumenta: La presión intraabdominal, como: (la obesidad, la enfermedad pulmonar crónica con tos recurrente y el estreñimiento) y El prostatismo, por la necesidad de realizar esfuerzos para la defecación o micción 5.3 FISIOPATOLOGÍA Las hernias inguinales pueden ser congénitas o adquiridas, relacionándose las primeras con el descenso testicular, en el hombre, y con la migración del ligamento redondo, en la mujer, persistiendo en ambos el conducto por falta de obliteración completa del proceso peritoneo vaginal. Por el contrario, no se ha demostrado un origen congénito de la hernia crural. 5.4 ASPECTOS EPIDEMIOLOGICOS: 1. Las Hernias inguinales son los más frecuentes ocupando entre el 50 a 60% de las Hernias de la pared abdominal. 2. Su presentación puede ser de tipo desde el nacimiento o desarrollarse en el transcurso de cualquier época de la vida. Las indirectas son las frecuentes: 79% aproximadamente de todas las inguinales, le siguen las directas 18% y posteriormente las femorales con un 3%. 3. En cuanto a sexos la Hernia Inguinal predomina en hombres en relación 2-3:1 4. La relación por sexo en hernia crural es 3:1 mujer/ hombre. 5. En pacientes adultos mayores las hernias directas tienden a ser más elevadas que en el resto de la población. 6. La parición de las hernias es mas frecuente durante la vida productiva de los individuos, siendo el rango de edad de los 30 a 59 años. 7. La incarceración es la principal complicación de las Hernias Inguinales con una frecuencia que vana entre el 7 al 30% (promedio 9.7%) y de estas se estrangulan un 10% aproximadamente lo que corresponde a una frecuencia del 0.97%. 8. La recidivada de hernias inguinales es del 11 al 20% usando técnicas con tensión y del 0.5 al 5% con técnica sin tensión abierta o laparoscopicas. 5.5 FACTORES DE RIESGO ASOCIADOS 5.5.1 Medio Ambiente No incide 5.5.2 Estilos de Vida Sexo: es más común en los hombres que en las mujeres, en una relación 3:2 21 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE Las hernias pueden producirse por: grandes esfuerzos, por la actividad física del paciente, trabajo o deporte . aumento de la presión abdominal: tos crónica, ascitis, obstrucción de la micción, alteraciones digestivas o el crecimiento uterino durante el embarazo, entre otros factores genéticos Fibrosis quística Criptorquidia Sobrepeso y obesidad (IMC > 35) Tos crónica Constipación crónica Hiperplasia prostática 5.5.3 Factores hereditarios Los antecedentes familiares de hernia aumentan el riesgo y las personas con fibrosis quística y testículos no descendidos son igualmente más susceptibles a desarrollarlas. VI. CONSIDERACIONES ESPECÍFICAS 6.1 CUADRO CLÍNICO 6.1.1 Signos y Síntomas Presencia de masa tumoral en región inguinal Dolor en la porción inferior del abdomen (área inguinal) Dolor al realizar algún tipo de esfuerzo físico como: correr, gritar, saltar, levantar cargas pesadas, al realizar evacuaciones intestinales, entre otros. Inflamación y enrojecimiento en el área. Pérdida del apetito. Insomnio Ansiedad Irritabilidad Fatiga 6.1.2 Interacción cronológicas Su presentación puede ser de tipo congénito desde el nacimiento: En pacientes pediátricos la hernia indirecta ocupa el 95% de las mismas en forma aislada o simultáneamente con un hidrocele o criptorquidia, los femorales y las directas son de presentación poco común. También puede desarrollarse en el transcurso de cualquier época de la vida. Las indirectas son las más frecuentes ocupando un 79% de todas las inguinales, le siguen las directas con un 18% y posteriormente las femorales con un 3%. 22 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE 6.2.3 Gráficos, diagramas, fotografías 6.2 DIAGNÓSTICO 6.2.1 Criterios de Diagnóstico Revisar los siguientes puntos: • Protrusión o abultamiento local o regional en la zona inguinal, sea o no dolorosa o Reductible. • El dolor es síntoma raro en hernias no complicadas. • En estado de complicación aguda la masa local no es reductible y se presenta dolor como síntoma casi constante. • Puede haber signos y síntomas propios de la oclusión intestinal. 6.2.2 Diagnostico diferencial No toda masa o protrusión es una hernia. En la región inguinal el diagnostico diferencial debe de hacerse con: • Tumores de cordón espermático y de testículo. • Quiste de epididimo e hidrocele. En región femoral con: • Adenomegalias. No todo dolor en región inguinal es producido por una hernia. Debe hacerse diagnostico diferencial con: • Neuritis. • Compresión radicular. • Pubitis postraumática (en deportistas). inserciones musculares, común • Inguinodinia postquirúrgica crónica (de origen somatico o neuropatico). 6.3 EXÁMENES AUXILIARES 6.3.1 De Patología Clínica Los exámenes de rutina de mayor valor Hernia Inguinal son: BIOMETRÍA HEMATICA: Solo son de ayuda como recurso de valoración preoperatoria y en complicaciones. 23 en HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE EXAMEN GENERAL DE ORINA: Solo son de ayuda como recurso de valoración preoperatoria y en complicaciones 6.3.2 De Imágenes Los rayos X son útiles ocasionalmente y la herniografia es un método poco utilizado debido a que es invasivo. Se recomienda tomar placa de Rayos X Simple de Abdomen tener en cuenta que solo es útil en casos de oclusión intestinal o sus complicaciones. 6.3.3 De Exámenes especializados complementarios El ultrasonido de pared abdominal (comparativo con maniobra de Valsalva o dinámico) es útil en casos de duda diagnóstica, en medicina del deporte o en inguinodinia (primaria o postoperatoria). La tomografía axial computada (TAC) simple y contrastada, en modalidad gráfica (imágenes fijas) y dinámica (CD), está indicada en casos en los que persiste la duda diagnóstica (pacientes obesos). 6.4 MANEJO SEGÚN NIVEL DE COMPLEJIDAD Y CAPACIDAD RESOLUTIVA 6.4.1 Medidas generales y preventivas Indicaciones sobre la dieta. Indicaciones del cuidado de heridas quirúrgico Dosificación de medicamentos de acuerdo a indicación. Instrucción de salida con descripción de signos de alarma para atención de urgencia (Tº >38 V, calor, rubor alrededor de herida operatoria, intolerancia oral, salida de sangre o pus, dolor que no sede con analgésicos. No realizar actividad física pesada por 2 a 3 semanas. Control post operatoria por consultorio externo a los 7 días de post operado. 6.4.2 Terapéutica PRE OPERATORIO Ambulatoriamente se identificaran y manejaran todos aquellos factores que aumenten la presión, intrabdominal, tales como: obesidad, prostatismo, evaluación de enfermedades respiratorias, si existiese problema prostático debe resolverse antes de la hernio plastia. Análisis pre operatorio de Rutina: Hemograma, hemoglobina, grupo sanguíneo y RH, examen de orina completa, Test de Elisa, Rx Tórax, glucosa, urea, creatinina Riesgo quirúrgico cardiológico a mayores de 45 años de edad (EKG) Riesgo quirúrgico neumológico, en pacientes con trastornos de la ventilación que tengan hernias voluminosas. Preparación del colon en hernias con probable contenido de asas intestinales (opcional). Baño el día de la operación. Ayuno de 12 horas para sólidos y 8 para líquidos. Profilaxis antibiótica: Se torna recomendada es la aplicación IV de más Cefalosporina de 2da y 3era generación 30 minutos previos al inicio de la cirugía. NOTA: No hay evidencia de que la profilaxis antibiótica en Hernioplastia Inguinal disminuye la frecuencia. 24 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE OPERATORIO La anestesia puede ser local, regional y general; según la edad y condición física del paciente. En toda clase de hernia inguinal o femoral se debe reparar el defecto de la pared abdominal. Hay tres procedimientos básicos: Procedimiento abierto: reparación estándar utilizando los propios tejidos del paciente: Bassin (Hernia Indirecta (Mc Vay (Hernia Directa) Shauldice, Nyhus reparación laparoscópica: Hernio plastia transperitoneal (TAPP), hernio plastia total extra peritoneal (TEP) con malla “Tensión FREE”. POST OPERATORIO En cirugía de día, evaluación en las siguientes 6 – 8 horas ó al segundo día post operatorio. Evitar retención urinaria Vigilar alteraciones respiratorias Dieta completa el mismo día Deambulación precoz Analgésicos parenterales Efectos adversos o colaterales con el tratamiento Un efecto adverso quirúrgico se define como un resultado desfavorable atribuible a un procedimiento quirúrgico. Los Efectos adversos o complicaciones post operatoria resultado de la interacción de factores dependientes del paciente, de la enfermedad y de la atención médica que recibe. Los efectos adversos que deben contar la atención del cirujano son los evitables o prevenibles y por tanto susceptible de intervenciones dirigidas a su prevención. Los efectos adversos quirúrgico están relacionado con accidentes intraoperatorios; quirúrgicos o anestésicos, con complicaciones post operatorios inmediatas o tardías y con el fracaso de la intervención quirúrgica. Por la gravedad de sus consecuencias pueden ser leves, moderada, con riesgo vital ó fatal. Se han clasificado en complicaciones de la herida quirúrgica (infección, hematoma, dehiscencia, lesión de nervios ilioinguinal, iliohiposgastrico, rama genital del nervio genitofemoral) complicaciones de la técnica quirúrgica, complicaciones sistémicas, accidentes anestésicos. El conocimiento de los sucesos adversos en la atención hospitalaria de un servicio de cirugía permite monitorizar los valores propios, comparar dichos resultados con los aceptados como estándares en la bibliografía científica. 6.4.3 Signos de alarma Fiebre más de 38,5 ºC, dolor persistente de la herida operatoria (en reposo), color rojo en la piel cercana a la herida operatoria, nauseas o vómitos. 6.4.4 6.4.5 Criterios de Alta a) Tolerancia completa a la vía oral. b) Ausencia de efectos residuales de los anestésicos usados. c) Herida quirúrgica en buenas condiciones sin evidencia de sangrado; ni presencia de drenajes. d) Signos vitales estables. 25 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE 6.4.6 Pronóstico Se espera un buen resultado con el tratamiento. La recurrencia es escasa (del 1 al 3%). Algunos estudios de corto seguimiento, sugieren un rápido retorno a las actividades normales luego de la cirugía laparoscópica o reparación abierta. El costo de la reparación laparoscópica es mayor que el de la cirugía abierta, por lo que la cirugía abierta es realizada más frecuentemente. El regreso a las actividades normales hogareñas se realizan al primer o segundo día de la cirugía, actividades como conducir son decididas por el paciente basadas en el dolor, habitualmente suceden a los 5 días de la cirugía. Medicación por vía oral para el dolor se necesitan solo un par de días. 6.5. COMPLICACIONES El hematoma es la complicación más común, junto con la infección de la herida y la retención urinaria. Algunas complicaciones más características son: • Lesión de testículo y conducto deferente. La atrofia testicular es una secuela de la orquitis isquémica producida por una plastia demasiado ajustada sobre el cordón espermático. • Lesión de vasos epigástricos y femorales. Los vasos femorales son los más frecuentemente lesionados en las reparaciones quirúrgicas de las hernias crurales. • Lesión de nervios iliohipogástrico (abdominogenital mayor), ilioinguinal (abdominogenital menor) o genitocrural. La sección del nervio ilioinguinal es lo más usual, puesto que se encuentra en la superficie anterior del cordón espermático. Por lo general, se quejan poco de la pérdida de sensibilidad de la zona o del reflejo cremastérico. Peor resulta la neuralgia abdominogenital o crural como consecuencia del englobamiento de nervios en los puntos de sutura. Provoca dolor, a veces acompañado de cortejo vegetativo. En aquellos casos de dolor persistente, se pueden tratar con bloqueo nervioso local. Si continuara, hay que reexplorar la herida eliminando el punto de sutura o extirpando el neuroma. • Lesión de intestino o vejiga. 6.6. CRITERIOS DE REFERENCIA Y CONTRAREFERENCIA Paciente con morbilidad establecida y es de necesidad de referencia a hospital de mayor complejidad 26 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE 6.7. FLUXOGRAMA 27 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE 28 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE VII. ANEXOS DESCANSO FISICO De 10 a 15 días dependiendo de la actividad del paciente RECURSOS HUMANOS Medico cirujano Médico Anestesiólogo Enfermera instrumentista Material VII. Instrumental médico Equipo médico REFERENCIA BIBLIOGRÁFICAS O BIBLIOGRAFÍA 1. Condon RE: Incisional hernia. In: Nyhus LM, Condon RE, editors. Hernia Surgery. Philadelphia 2002; p. 139-336 2. GOLIGER John, Cirugía de ano, recto y colon. Ed. Massaon S.A. 2da edición 2002 3. MAINGOT. Operaciones abdominales. Edición Panamericana. Bs. As Argentina. 2007 4. Meinero M, Melotti G, Selmi I, Mecheri F: Tratamiento endoscópico en las hernias ventrales. En: Meinero M, Melotti G, Mouret PH, editores. Cirugía laparoscópica. Editorial Médica Panamericana; Buenos Aires 2002; pp 141-5 5. NYHUS, Lloyd M, El dominio de la Cirugía. Ed. Médica Panamericana, Tercera edición, Bs. As Argentina, 2008. 6. SHACKELFORD, Cirugía del Aparato Digestivo, Ed. Médica Panamericana, Tercera edición, Bs. As Argentina, 2005 7. Abdominal Wall Hernias: Principles and Management , Amid PK et al. Polypropylene prostheses. In: Bendavid R, Abrahamnson J, Arregui ME, editors, New York, Springer-Verlag, 2002:272–278. 8. Schwartz Principios de Cirugía, 8º edición año 2005. 29 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE GUIA DE PRÁCTICA CLINICA DE HERNIA UMBILICAL I. FINALIDAD Contribuir a la reducción de la morbimortalidad de la hernia umbilical en la población. II. OBJETIVO Diagnosticar y brindar tratamiento quirúrgico oportuno y adecuados. Adecuado manejo de técnica quirúrgica actual. Reducir la morbimortalidad. Ser instrumento de consulta útil proponiendo criterios orientados a la detección, diagnostico y manejo optimo de los pacientes con hernia umbilical. Establecer un referente nacional para orientar la toma de decisiones clínicas basadas en recomendaciones sustentadas en la mejor evidencia posible. III. AMBITO DE APLICACIÓN El presente manual es de aplicación a nivel del hospital de Vitarte. IV. PROCESO O PROCEDIMIENTO ESTANDARIZADO 4.1 NOMBRE Y CODIGO Hernia umbilical ( K42.9 ) V. CONSIDERACIONES GENERALES 5.1 DEFINICION.Hernia Umbilical: Es la protrusión o salida de las vísceras contenidas en la cavidad abdominal a través de un orificio en la cicatriz umbilical originado por un desgarro, delgadez o rotura de la capa muscular o de la fascia que los contiene. Clasificación: En relación al defecto herniario se clasifican en: • Menores de 3 cm • Mayores de 3 cm En relación a si han sido operadas previamente, las clasificamos en: • Primarias • Recidivadas En relación a los síntomas: • Asintomáticas • Sintomáticas. Hernia umbilical complicada: Protrusión de peritoneo parietal a través de un orificio anatómicamente débil del anillo umbilical cuyo contenido (vísceras intraabdominales, tales como intestino y/o epiplón) se hace irreductible generando atascamiento y/o estrangulamiento. El cuadro clínico es de al menos 6 horas de evolución, con dolor, puede acompañarse de signos de obstrucción intestinal y compromiso del estado general; la fiebre, taquicardia, polipnea e hipotensión sugieren sepsis y por lo tanto comprometen gravemente la vida del paciente 30 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE 5.2 ETIOLOGIA: La Hernia Umbilical puede ser de 2 tipos: Hernia umbilical congénita: denominada también onfalocele congénito o hernia amniótica, constituye más que una verdadera hernia, una malformación por detención del desarrollo de la pared anterior del abdomen y su magnitud depende del momento evolutivo en que ese desarrollo se ha detenido. Hernia umbilical en el niño: Se presenta, cuando ya han transcurrido algunas semanas desde el nacimiento y dentro del primer año de vida, debido a un aumento brusco de la presión intraabdominal, como ocurre en las crisis de llanto o accesos de tos. El 96% de las hernias con diámetros del anillo facial interno menores de 0.5 cm a los tres meses de edad, involuciona en forma espontánea, al contrario, ninguna de las de diámetro interno mayor de 1.5 cm a involucionado espontáneamente. Hernia umbilical adquirida: Provocados sin causa aparente pero con factores que pueden predisponer como: sobrepeso, tos crónica, estreñimiento, sobreesfuerzo, embarazo y todo aquello que provoca aumento de presión intraabdominal. 5.3 FISIOPATOLOGIA: En los adultos el ombligo es ocupado por una cicatriz que tiene que soportar presiones positivas de hasta 150 cm de presión hidrostática, como en la EPOC, tumores abdominales, cirrosis hepática y el sedentarismo. Estos factores, unidos a la tracción de los músculos y el deterioro metabólico y estructural del colágeno que forma el tejido conjuntivo, crea las condiciones para la producción de la hernia umbilical adquirida del adulto. Llama la atención que solo alrededor de 10 % de los adultos afectos de la enfermedad la hayan padecido en la infancia. La obesidad, el sexo femenino y la multiparidad, son factores que intervienen también en etiopatogenia y fisiopatología de esta hernia. La Hernia umbilical en el adulto, puede deberse a protrusiones grandes no tratadas, que se presentaron durante el período neonatal y que no cerraron en forma espontánea. Más recientemente se ha encontrado que el ligamento redondo y la fascia umbilical son las estructuras que protegen la región umbilical. Si las 2 están ausentes, queda desprovista la zona de protección produciéndose las hernias umbilicales directas y cuando la fascia umbilical cubre parcialmente el anillo, el borde superior o el inferior forma un pliegue o fosa, a través de la cual puede aparecer una hernia denominada umbilical indirecta, la que puede descender hacia el anillo desde un pliegue parcial superior o ascender desde uno inferior y, de esta forma, la fascia, lejos de proteger al anillo, lo predispone a la hernia. 5.4 ASPECTOS EPIDEMIOLOGICOS: Las hernias umbilicales son bastante comunes en los adultos. Se observan más en las personas con sobrepeso y en las mujeres, sobre todo después del embarazo. Estas hernias tienden a aumentar de tamaño con el tiempo. La hernia umbilical es predominante en el sexo femenino en relación 3: 1 , con una incidencia nacional del 7% de todas las hernias de pared abdominal y preferentemente hace su aparición entre los 20 y 40 años de edad. 5.5 FACTORES DE RIESGO ASOCIADOS: Grandes esfuerzos: por la actividad física del paciente, trabajo o deporte o aumento de la presión abdominal: tos crónica, ascitis, obstrucción de la micción, alteraciones digestivas o el crecimiento uterino durante el embarazo, entre otros o factores genéticos Fibrosis quística Criptorquidia Sobrepeso y obesidad (IMC > 35) Tos crónica 31 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE Constipación crónica Hiperplasia prostática En las hernias incisionales y recidivadas a los factores mencionados se agrega técnica quirúrgica (incisión, sutura y cierre, manejo por cirujanos no habituados al procedimiento, no adherencia a evidencias científicas) Infección herida operatoria Diabetes Inmunosupresión y pacientes oncológicos Edad avanzada (> 65 años) Complicaciones pulmonares postoperatorias (P-O) Hipoalbuminemia Colagenopatías 5.5.1 Medio Ambiente No aplica 5.5.2 Estilos de Vida No aplica 5.5.3 Factores hereditarios No aplica VI. CONSIDERACIONES ESPECÍFICAS.6.1 CUADRO CLINICO 6.1.1 SIGNOS Y SINTOMAS: En adultos comúnmente hay dolor peri umbilical, algunas veces cólico y ocasionalmente vómitos. 6.1.2 INTERACCION CRONOLOGICA Esta patología se evidencia desde el nacimiento que dependiendo de su tamaño puede seguir dos caminos, si es pequeña tiende a cerrar espontáneamente con el transcurso del tiempo antes del año, o perdurar y llegar al estado adulto en la cual puede aumentar de tamaño dependiendo de su estado nutricional (obesidad, o tipo de actividad) lo que requerirá tratamiento quirúrgico. 6.1.3 Gráficos, diagramas y fotografías 32 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE EXAMEN FISICO: El examen evidencia dilatación del anillo umbilical y revela una masa que protruye por encima o por debajo del ombligo, blanda, dolorosa a la presión y a veces incompletamente reductible. El esfuerzo y el toser transmiten una onda expansiva que se ve y se palpa. Una vez que la hernia aparece tiene tendencia a crecer y alcanzar grandes proporciones. El contenido se encarcela con facilidad debido a que el anillo es estrecho y a las adherencias que se forman dentro del saco. 6.2 DIAGNOSTICO: 6.2.1 Criterios de Diagnostico: Clínico Imagen lógico. 6.2.2 Diagnostico diferencial: Onfalocele y gastrosquisis en niños. Tumores benignos: lipoma. Absceso Ombligo cutáneo 6.3 EXAMENES AUXILIARES: 6.3.1 De Patología Clínica: Si se determina que es una hernia umbilical se solicitan inmediatamente los exámenes pre quirúrgico: EXAMENES AUXILIARES: (Pre quirúrgicos) - Hemograma Grupo Sanguíneo y factor Rh Hemoglobina Hematocrito Tiempo de coagulación y sangría Glucosa Urea Creatinina RPR HIV Elisa Antígeno Australiano Examen completo de orina. Tiempo de protrombina Riesgo quirúrgico cardiológico. Evaluación pre anestésica. 6.3.2 De Imágenes: Radiografía simple de abdomen de pie y decúbito: En caso de hernia umbilical complicada (encarcelada o estrangulada) para determinar la presencia de signos de obstrucción intestinal. Ecografía abdominal y/o de partes blandas: No es de rutina pero se utiliza para determinar la existencia de signos indirectos que nos indiquen si hay sufrimiento de asa intestinal o de epiplón. 6.3.3 De Exámenes especializados complementarios: No aplica 33 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE 6.4 MANEJO SEGÚN NIVEL DE COMPLEJIDAD Y CAPACIDAD RESOLUTIVA 6.4.1 Medidas generales y preventivas: Todo paciente con un cuadro clínico sugestivo de hernia umbilical debe ser evaluado por el cirujano, y debe ser hospitalizado. 6.4.2 Terapéutica: a) Preoperatorio: Batería hemática preoperatoria (exámenes pre quirúrgicos) NPO (Nada por vía oral) previo a la intervención quirúrgica y reiniciar dieta líquida entre 6 a 8 horas posterior a la intervención. Hidratación endovenosa en el pre-operatorio: Cloruro de Sodio 9%1000 cc, de acuerdo al estado de hidratación y la capacidad cardiovascular. Cambiar a Dextrosa 5% en el postoperatorio. Uso de analgésicos antiinflamatorios: ketorolaco 30 -60 mg EV c/8h o Metamizol 1gr EV c/8H. El uso de antibioticoterapia profiláctica está recomendado para prevenir las infecciones postoperatoria: Cefazolina 1gr EV pre inducción como única dosis. Si hay alergia a los B-lactamicos: Ciprofloxacino 200 mg Ev dosis única o clindamicia 600 mg EV stat. Protección gástrica con Ranitidina 50 mg EV u Omeprazol 40 mg EV. b) Intraoperatorio : Hernio plastia: Reparación de la pared musculo – aponeurótica con una prolija asepsia y hemostasia. La sutura de los planos tiene que ser con material reabsorbible y no debe estar a tensión. El uso de mallas implica la colocación de material protésico de polipropileno, en cirugía limpia. Se recomienda el uso de antibiótico profilaxis de dosis única en estos pacientes. Cura quirúrgica de Hernia: Es la reparación de la pared musculo aponeurótica, cerrando el defecto herniario con sutura sin la necesidad de colocación de una malla protésica. Técnicas quirúrgicas: Técnica de Mayo: Puede ser usada para todos los tamaños de hernias umbilicales. Expuesta la fascia, ésta se cierra en forma transversal con puntos separados de material no reabsorbible, superponiendo la hoja superior del defecto sobre la hoja inferior (“en cartera”). La hoja superior se fija nuevamente sobre la cara superior expuesta de la hoja inferior. Puede dejarse drenaje subcutáneo si hay demasiado tejido celular subcutáneo que rezuma sangrado. Técnica en H: La técnica en H consiste en cerrar el anillo umbilical y reforzarlo con un tapón de polipropileno de 0,5 cm de ancho fijado a la aponeurosis con 4 puntos radiales. Por lo general es una técnica que se emplea cuando el anillo umbilical es pequeño, menor de 3-5 cm. 34 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE Técnica supra aponeurótica: La técnica supra aponeurótica o técnica de Chevrel consiste en reforzar el anillo umbilical con una prótesis de poliéster o polipropileno después de cerrar el anillo umbilical. La colocación de PTFE suele verse acompañado con una mayor incidencia de seromas e intolerancia al contacto con el tejido subcutáneo. Por lo general es una técnica que se emplea cuando el anillo umbilical es de mediano tamaño, ente 5-10 cm. Técnica retro muscular: La técnica retro muscular o pre peritoneal consiste en reforzar el anillo umbilical con una prótesis después de cerrar el anillo umbilical, dicha prótesis es suturada a los músculos rectos abdominales más próximos con el fin de reforzar la pared abdominal. Se puede usar cualquier material para el tapón protésico. Por lo general es una técnica que se emplea cuando el anillo umbilical es de mediano tamaño, ente 5-10 cm. Procedimiento: a) Incisión cutánea estética elíptica semicircular inferior o lateral izquierda. b) Aislamiento del saco desinsertandolo de sus adherencia cutáneas y apertura del mismo. c) Reducción de su contenido a la cavidad abdominal d) Escisión del saco redundante e) Cierre de la apertura peritoneal con suturas f) Colocación de una malla protésica de polipropileno según técnica preferencial del cirujano. g) Cierre del anillo mediante el uso de hilos no reabsorbibles, aproximando el borde superior e inferior o bien bordes derecho e izquierdo, según eje en el cual la tracción presenta menor resistencia. h) Después de verificar la hemostasia, hay que reinsertar el ombligo, anclándolo a la fascia aponeurótica anterior con un hilo de absorción lenta (vicryl o nylon multiempaque), evitando atravesar la piel. i) Se colocan algunos puntos de catgut crómico en el TCSC y luego se cierra la piel con Nylon 4/0 con puntos separados o sutura continua intradérmica. j) Se coloca un apósito compresivo que se deja durante 24 horas para evitar la aparición de hematoma o seroma Postoperatorio: En hernias programadas no se recomienda el uso de antibioticoterapia por ser una cirugía limpia, pero si la antibiótico terapia profiláctica 30 minutos antes de la intervención o durante el intraoperatorio. En hernias complicadas se recomienda antibioticoterapia que cubran anaerobios y gran negativos. 6.4.3 Efectos adversos o colaterales en el tratamiento Las complicaciones moderadas incluyeron infecciones o hemorragias superficiales. Dolor postoperatorio o adormecimiento leve o moderado. Recidiva temprana (generalmente debida a fallas técnicas) Las complicaciones mayores consistieron en lesiones del intestino, vejiga, testículos o grandes vasos, que requirieron procedimientos quirúrgicos adicionales. Además, el dolor neuropático severo que ocasionó derivación a una clínica del dolor y las infecciones profundas de la malla, fueron incluidos como complicaciones mayores. 35 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE 6.4.4 Signos de Alarma: Fiebre Dolor Sangrado a través de la herida Masa a través de la herida operatoria. Nauseas y vómitos. Distensión abdominal postoperatoria. 6.4.5 CRITERIOS DE ALTA: Ausencia de fiebre Buena tolerancia oral Deambulación Mínimo dolor. 6.4.6 PRONOSTICO: Por ser una intervención teóricamente sencilla el pronóstico es bueno, exceptuando los casos donde haya habido compromiso de víscera hueca: en los casos de incarceramiento o necrosis intestinal en el cual la evolución y pronóstico tendrá a ser tórpido. 6.5 COMPLICACIONES: - Infección de herida operatoria Recidiva de hernia umbilical Seroma Hematoma. 6.6 CRITERIOS DE REFERENCIA Y CONTRAREFERENCIA: Cuando el hospital no cuente con camas hospitalarias quirúrgicas o sobrepase su capacidad en sala de operaciones, tendrá que transferirse a los pacientes durante el preoperatorio. 36 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE 6.7 FLUXOGRAMA: HERNIA UMBILICAL Paciente portador de hernia umbilical Hernia umbilical complicada (masa con cambios tróficos, encarcelada mayor a 8 horas, con sg. Clínicos de obstrucción y/o sepsis) Hernia umbilical no complicada Solicitar análisis de laboratorio e imagenologia (Ecografía y/o Rx abdomen) Cura quirúrgica de hernia umbilical más tratamiento del asa intestinal comprometida con resección o reavivamiento. Colocación de malla a criterio del cirujano. Hernioplastia umbilical si anillo es mayor de 3 cm o cura quirúrgica si anillo herniario es menor a 3 cm Hospitalización por 1 a 2 días o hasta que reúna criterios de alta. Hospitalización postoperatoria por 5 a 7 días o hasta que reuna criterios de alta. VII. ANEXOS Abreviaturas: IMC : Índice de masa corporal (Normal :18.5 – 24,9) EPOC : Enfermedad obstructiva pulmonar crónica RPR : Reagina plasmática rápida EV : endovenoso NPO : Nada por vía oral Descanso médico de 7 a 15 días. 37 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE VIII. REFERENCIA BIBLIOGRAFICA 1. Eryilmaz R, Sahin M, Tekelioglu M. Wich Repair in Umbilical Hernia of Adults: Primary or Mesh? Int Surg 2006; 91:258-261. 2. Polat C, Dervisoglu A, Senyurek G, Bilgin M, Erzurumlu K, Ozkan K. Umbilical hernia repair with the prolene hernia system. Am J Surg 2005; 190: 6164. 3. Arroyo A, Costa D, Fernández A, Pérez F, Serrano P. García P y col. ¿ Debe ser la hernioplastia la técnica de elección en el tratamiento de la hernia umbilical del adulto? Cir Esp 2002; 70: 69-71. 4. Arroyo A, García P, Pérez F, Andreu J, Candela F. Calpena R. Randomized clinical trial comparing suture and mesh repair of umbilical hernia in adults. Br J Surg 2001; 88: 1321-1323. 5. Utrera González A. "Hernia Umbilical". En: Cirugía de la pared abdominal. Guías clínicas de la Asociación Española de Cirujanos. 1º Edición. Madrid: Aran; 2002. 6. Sociedad Argentina de Infectología. Guía para la Profilaxis Antibiótica Prequirúrgica. 2003 Agosto (fecha de acceso 9 de abril de 2005); 12. Disponible en www.sadi.org.ar 7. GUIA CLINICA DE HERNIAS DE PARED ABDOMINAL. MINISTERIO DE SALUD. Santiago MINSA 2008 8. Vasquez Mellado DA Infección de las reparaciones protésicas de las hernias ventrales e inguinales. Cir Gral 2007;2007,93:231-5 9. Bouillot JL Hernia umbilical del adulto. Enciclopedia Medico Quirurgica. Editorial Elsevier.Paris. 2002 38 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE GUIA DE PRÁCTICA CLINICA DE COLECISTITIS AGUDA I. FINALIDAD Contribuir a la reducción de la morbimortalidad de la colecistitis aguda en la población. II. OBJETIVO Diagnosticar y brindar tratamiento quirúrgico oportuno y adecuado. Adecuado manejo de técnica quirúrgica actual. Reducir la morbimortalidad. III. AMBITO DE APLICACIÓN El presente manual es de aplicación a nivel del hospital de Vitarte. IV. PROCESO O PROCEDIMIENTO ESTANDARIZADO 4.1 NOMBRE Y CODIGO Colecistitis Aguda Calculosa (K80.0) V. CONSIDERACIONES GENERALES 5.1 DEFINICION.Litiasis Vesicular: Es la presencia de cálculos en la vesícula como consecuencia de alteraciones de las propiedades físicas de la bilis. Colecistitis Aguda Calculosa: Es un proceso inflamatorio agudo de la vesícula biliar bacteriana o química. El 90 – 95% de los casos son producidos por la presencia de los cálculos biliares, que obstruyen el conducto cístico, la bilis atrapada se concentra y causa irritación y acumulación de presión en la vesícula, produciendo proliferación bacteriana, perforación y peritonitis. 5.2 ETIOLOGIA: La Colecistitis Aguda es producida por cálculos en el 90 – 95% de los casos. Los cálculos de colesterol corresponden al 85% y el resto corresponde a cálculos pigmentarios. La patogenia de la Colecistitis Aguda Alitiasica, con una incidencia de 4 – 8%, no difiere de la del tipo litiasica, excepto en que la incidencia de gangrena y perforación es mas alta. Otras etiologías pueden ser la volvulación de la vesícula biliar, la angulación del sifón vesicular, tumores benignos, cáncer vesicular, y anomalías vasculares excepcionalmente. Los microorganismos implicados son por lo general enterobacterias, siendo las principales: E. coli, Streptococo, Klebsiella, Clostridium, Salmonella, Proteus, Enterobacter. 5.3 FISIOPATOLOGIA: El dolor aparece cuando un cálculo obstruye el conducto cístico y da por resultado un incremento progresivo de la tensión en la pared de la vesícula biliar. Las alteraciones anatomopatologicas, que muchas veces no se relaciona bien con los síntomas, varían de una vesícula biliar al parecer normal, con inflamación crónica leve de la mucosa a una vesícula biliar encogida, no funcional, con fibrosis transmural notable y adherencias a estructuras cercanas. Al inicio la mucosa es normal o hipertrofiada y el epitelio sale hacia la capa muscular, lo que da lugar a la formación de los llamados senos de AschoffRokitansky. Los cálculos biliares habitualmente están formados por una mezcla de colesterol, bilirrubinato cálcico, proteínas y mucina. En función de sus compuestos predominantes se clasifican en (Ahmed A, 2000): 39 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE Cálculos de colesterol, son los más frecuentes en los países industrializados. Cálculos de pigmento negro, formados fundamentalmente de bilirrubinato cálcico a partir de la hemólisis. Cálculos de pigmento marrón, se forman a partir de infecciones bacterianas o helmínticas en el sistema biliar, son frecuentes en poblaciones orientales. Cálculos mixtos, constan fundamentalmente de pequeñas cantidades de calcio y sales de bilirrubinato 5.4 ASPECTOS EPIDEMIOLOGICOS: Los cálculos afectan al 10 – 20% de la población adulta de los países desarrollados. Sin embargo, la gran mayoría de los cálculos (>80%) son “silentes” y muchos individuos permanecen asintomáticos para el dolor de tipo biliar o complicaciones relacionados. En ciertos países (Suecia, Chile) y en ciertos grupos étnicos (indios Pima) la incidencia se acerca al 50%. Los cálculos de colesterol suponen el 85%, los restantes corresponden a los pigmentarios. 5.5 FACTORES DE RIESGO ASOCIADOS: 5.5.1 Medio Ambiente No aplica 5.5.2 Estilos de vida No aplica 5.5.3 Factores hereditarios Se ha visto la predominancia hereditaria de litiasis vesicular en determinadas tipos de raza como son los Pymas en Norte América, los nativos chilenos y de la sierra peruana, y una muy baja incidencia en la raza negra Cálculos de colesterol Cálculos pigmentarios Demografía: Norte de Europa, Norte y Demografía: asiáticos mas que Sur de América, nativos americanos. occidentales, rurales mas que urbanos Edad avanzada Síndromes hemolíticos crónicos Hormonas sexuales femeninas: Sexo Alteraciones gastrointestinales. femenino, anticonceptivos orales, Enfermedad ileal (ejm. Enfermedad Embarazo. Crohn), resección ileal, fibrosis quística. Obesidad Infección biliar. Reducción rápida de peso Estasis vesicular Trastorno innato del metabolismo de los ácidos biliares VI. CONSIDERACIONES ESPECÍFICAS.6.1 CUADRO CLINICO 6.1.1 Signos y Síntomas: Dispepsia a grasas Dolor tipo cólico en cuadrante superior derecho postprandial, de inicio brusco y evolución gradual, con duración mayor de 6 horas, hasta días. Dolor irradiado a Epigastrio y a escapula derecha. Nausea y vómitos de aspecto bilioso. Otros menos clásicos: eructos, distensión abdominal, hiporexia. Fiebre (T >38oC ) 40 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE Examen Físico: Dolor a la palpación en HCD y epigastrio. Signo de Murphy positivo (Colecistitis aguda) Ictericia (caso presuntivo de coledocolitiasis). Rigidez muscular a la palpación en CSD Masa palpable en HCD (>40 %) El signo de Murphy, que consiste en la interrupción de la primera inspiración por dolor durante la palpación en el CSD, no es dato consistente, pero es dato casi patognomónico cuando se presenta. 6.1.2 Interacción cronológica Se ha visto que la obesidad multiparidad la toma o ingestas de medicamentos y la herencia tienen que ver mucho en la evolución clínica de esta patología en el transcurso del tiempo 6.1.3 Gráficos, diagramas, fotografías 41 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE 6.2 DIAGNOSTICO: 6.2.1 Criterios de Diagnostico: Clínico Imagenológico. 6.2.2 Diagnostico diferencial: Apendicitis aguda. 42 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE Cólico renal Esofagitis Ulcera péptica perforada Reflujo gastroesofágico Isquemia miocárdica inferior Neumonía basal derecha Pancreatitis aguda. 6.3 EXAMENES AUXILIARES: El diagnostico de la colelitiasis sintomática depende fundamentalmente de los síntomas que presente el paciente junto con los método de imagen que lo confirmen. 6.3.1 PATOLOGIA CLINICA LABORATORIO: Hemograma Hemoglobina Hematocrito Examen de Orina Completa Bilirrubinas (Total y Fraccionada) Fosfatasa Alcalina. 6.3.2 De Imágenes: LA ECOGRAFIA DE IMAGENES: Es el método diagnostico mas sensible y especifico (S= 90%, E= 94%) para el diagnostico de colelitiasis. Debe indicarse siempre que se sospeche de Colecistitis Aguda. Recordar que los signos ecográficos importantes en un reporte son: Engrosamiento de la pared vesicular mayor de 3 mm, signo de doble pared, distensión de la vesícula con diámetro antero-posterior mayor de 5 cm, cambios en su morfología, bilis eco génica, signo de Murphy (al paso del transductor del ecógrafo), y liquido pericolecistico. Presencia de cálculos vesiculares. RADIOGRAFIA SIMPLE DE ABDOMEN: Pueden identificar cálculos radiopacos que constituyen 15% en la litiasis vesicular, gas en la pared vesicular, y presencia de neumoperitoneo por perforación o ruptura colecistica. Su importancia es mas para descartar cualquier otra causa de abdomen agudo. TAC ABDOMINAL: Su utilidad es menos preciso que el de la ecografía para el diagnostico de las cálculos biliares. La principal aplicación de la CT es: Definir el curso y estado del árbol biliar extra hepático y estructuras adyacentes. Es el estudio de elección en la valoración de sujetos con sospecha de afección maligna de la vesícula biliar, del sistema biliar extra hepática u órganos cercanos como el páncreas. 43 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE 6.3.3 De Exámenes especiales complementarios. COLANGIORESONANCIA MAGNETICA: Poco usado. Su utilidad es principalmente: Cuando la Ecografía muestre dilatación de la Vía Biliar y no se observe la causa de la obstrucción. También está indicada en casos de falla o contraindicación de la Indicada en aquellos pacientes postcirugía en que se sospeche de estenosis o iatrogenia biliar ya que brinda una mejor demostración de los conductos biliares lo cual podría jugar un rol importante en el tratamiento. Finalmente ante la eventualidad de no poder realizar colangiografia intraoperatoria en la cirugía laparoscópica, es opcional su indicación en caso de que se desee descartar a priori la presencia de variantes anatómicas de los conductos biliares. 6.4 MANEJO SEGÚN NIVEL DE COMPLEJIDAD Y CAPACIDAD RESOLUTIVA 6.4.1 Medida general y preventiva: Todo paciente con un cuadro clínico sugestivo de colecistitis aguda calculosa debe ser evaluado por el cirujano, y debe ser hospitalizado. 6.4.2 Terapéutica: TRATAMIENTO: NPO (Nada por vía oral) por 24 horas. Hidratación endovenosa: Cloruro de Sodio 9%1000 cc, de acuerdo al estado de hidratación y la capacidad cardiovascular. Cambiar a Dextrosa 5% al segundo día de hospitalización. Uso de analgésicos antiinflamatorios asociados a antiespasmódicos:ketorolaco 30 60 mg EV c/8h o Metamizol 1gr EVc/8H asociado a Hioscina EV. El uso de antibioticoterapia profiláctica esta recomendado para prevenir las infecciones postoperatorias en las colecistectomías electivas: a) Cirugía de hígado, vía biliar o páncreas con vía biliar no dilatada: cefazolina 2gr EV pre inducción como única dosis. Si hay alergia a los B-lactamicos: Clindamicina 600 mg + Gentamicina 1,5 mg/Kg EV en mono dosis. b) Cirugía de hígado, vía biliar o páncreas con vía biliar dilatada: Ciprofloxacino 200 mg pre inducción como única dosis. Protección gástrica con Ranitidina 50 mg EV u Omeprazol 40 mg EV. Uso de antieméticos como Dimenhidrinato 50 mg EV condicional a nauseas y/o vómitos. EXAMENES AUXILIARES: - Hemograma Grupo Sanguíneo y factor Rh Hemoglobina Hematocrito Tiempo de coagulación y sangría Glucosa Urea Creatinina RPR HIV Elisa 44 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE - - Antígeno Australiano Examen completo de orina. Perfil Hepático (TGO, TGP, Bilirrubina total y fraccionada, Proteína total y fraccionada, Fosfatasa alcalina, Gammaglutamiltranspeptidasa) Tiempo de protrombina Amilasa sérica Evaluación Gastroenterológica: en caso de sospecha de coledocolitiasis en ausencia de sepsis para la realización de una ColangiopancreatografiaRetrogadaEndoscópica (PCRE) previa la cirugía. Ecografía Abdominal. Tomografía Abdominal (según se requiera) CRITERIOS DE TRATAMIENTO QUIRURGICO Dentro de las primeras 72 horas ( colecistectomía laparoscópica y/o convencional) Paciente estable (buen estado general) Ecografía con dx. Colecistitis Aguda Calculosa PCRE (-) Si la evolución del paciente ha sido favorable con remisión de dolor y demás sintomatología afebril, y con tolerancia oral adecuada, el paciente puede ser dado de alta y la colecistectomía se realiza en forma diferida de manera electiva en las próximas semanas. Si la evolución del paciente no es favorable (reaparece el dolor, fiebre, leucocitosis) se indicara la colecistectomía de urgencia. NIVEL DE COMPLEJIDAD: PROCEDIMIENTO: Colecistectomía Convencional Colecistectomía Laparoscópica. QUIRURGICO: A.-COLECISTECTOMIA ABIERTA O CONVENCIONAL PROCEDIMIENTO: Incisión de elección: Kocher, Masson, o Pararrectal superior. Liberación de adherencias, y colocación sistemática de compresas y separadores. Aspiración de aguja No18 el contenido en caso de vesícula tensa y distendida, para facilitar la sujeción de órgano y la disección de las estructuras del triangulo de Calot. Si hay pus en la vesícula, liquido peritoneal o exudado al abrir la cavidad peritoneal, se debe obtener una muestra para cultivo y enviar a patología la vesícula biliar. Disecar con cuidado el infundíbulo y conducto cístico, el que puede ser friable, para no lesionar las vías biliares extra hepáticas. Identificar el conducto y arteria cística, el conducto hepático común. Ligadura y sección de la arteria cística y del conducto cístico con hilo de algodón o seda negra No 1. En caso de requerir colangiografia intraoperatoria, esta se realizara mediante la inserción de una sonda de alimentación N06 u 8 a través del conducto cístico fijado por la ligadura simple de hilo de algodón y se administrará lentamente 20 ml de contraste hidrosoluble Uromiron diluido 1:1 con solución fisiológica. Disección directa despegando la vesícula del lecho con bisturí o monopolar. Extirpación de la vesícula biliar, electro fulguración del lecho vesicular y hemostasia. 45 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE Lavado local del sitio quirúrgico en caso de perforación incidental de vesícula con cloruro de sodio 9% y control de hemostasia. Colocar drenajelaminar según preferencia del cirujano, evaluando las probabilidad de sangrado o bilirragia. Cierre de pared abdominal:Peritoneo: Catgut crómico 2/0, puntos continuos.Aponeurosis: Acido PoliglicolicoNo 0 o 1, puntos continuos. TCSC: catgut crómico 2/0, puntos separados (opcional). Piel: Nylon 4/0, puntos separados o subcuticulares. POST OPERATORIO: NPO (Nada por vía oral) por 24 horas. Hidratación endovenosa: Cloruro de Sodio 9%1000 cc, de acuerdo al estado de hidratación y la capacidad cardiovascular. Cambiar a Dextrosa 5% al segundo día de hospitalización. Uso de analgésicos antiinflamatorios asociados a antiespasmódicos:ketorolaco 30 60 mg EV c/8h o Metamizol 1gr EVc/8H asociado a Hioscina EV. El uso de antibioticoterapia profiláctica esta recomendado para prevenir las infecciones postoperatorias en las colecistectomías electivas: a) Cirugía de hígado, vía biliar o páncreas con vía biliar no dilatada: cefazolina 2gr EV pre inducción como única dosis. Si hay alergia a los Blactamicos: Clindamicina 600 mg + Gentamicina 1,5 mg/Kg EV en mono dosis. b) Cirugía de hígado, vía biliar o páncreas con vía biliar dilatada: Ciprofloxacino 200 mg pre inducción como única dosis. c) En el postoperatorio los esquemas de tratamiento serian los sgtes: El objetivo es que tengan cobertura para anaerobios, gram + y gram -. Ciprofloxacina 200 mg ev c/12 h + metronidazol 500 mg ev c/8 o clindamicina 600 mg ev c/8 h. Ceftriaxona 1 gr ev c/8 h + metronidazol 500 mg ev c/8 h. Protección gástrica con Ranitidina 50 mg EV u Omeprazol 40 mg EV. Curación: Herida se dejara cubierto por 24 horas, luego quedara sin apósitos para la curación diaria o según criterio del medico. COLECISTECTOMIA LAPAROSCOPICA: Contraindicaciones: Preoperatorias Absolutas - Embarazo 2do - 3er. trimestre. ¿1er? - Hipertensión portal - Patología digestiva asociada a tratamiento quirúrgico respectivo - Síndrome de Mirizzi - Cáncer vesicular Grados IV – V Relativas - Coledocolitiasis - Cirugía abdominal previa - Fístula bilio digestiva - Peritonitis biliar difusa. 46 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE Intraoperatorias Absolutas - Indicación de Conversión: * Cáncer de vesícula I - II - III * Síndrome de Mirizzi * Hallazgo otra patología. Relativas - Conversión electiva: * Colecistitis aguda * Coledocolitiasis * Fístula biliodigestiva * Cirugía abdominal previa * Obesidad TECNICA QUIRURGICA: Ubicación de los trocares: Técnica Americana: (posición decúbito supino brazos y piernas pegadas) T1: (10mm) Ombligo T2: (10 mm) Epigástrico T3: (5mm) Flanco derecho T4: (5mm) entre T1 y T3. Técnica Francesa: (posición decúbito supino con brazos y piernas abiertas) T1: (10mm) Ombligo T2: (10 mm) Epigástrico T3: (5mm) Flanco izquierdo T4: (5mm) Flanco derecho. Neumoperitoneo entre 12 y 14 mmHg. Paciente en posición supina en Fowler y lateralizado a la izquierda. Exploración de la cavidad e identificación de vesícula biliar. Liberación de adherencia con disección roma, hidrodiseccion o con mono polar. Disección del triangulo de calot e identificación del conducto y arteria cística. Clipaje por 3 del conducto cístico (2 proximales y 1 distal) Clipaje por 2 de la arteria cística (1 proximal y 1 distal) o 1 clip proximal y electro fulguración distal. Disección y despegue del lecho vesicular con gancho monopolar y colecistectomía. Extracción de la vesículaembolsada por trocar umbilical. Lavado de cavidad en caso de peritonitis. Colocación de drenaje laminar condicional. Retiro de trocares bajo visión directa. Cierre de aponeurosis con acido poliglicolico N01 y piel con monofilamento Nylon 4/0. Causas de conversión: Dificultad en la técnica quirúrgica Falta de identificación de las estructuras del triangulo de calot Coledocolititasis Sangrado no controlado Falta de equipo 47 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE Fistula colecistocoledociana Cáncer de vesícula biliar Lesión compleja de vía biliar. 6.4.3 Efectos adversos o colaterales con el tratamiento: Presencia de signos de sepsis, (taquicardia, fiebre/hipotermia, polipnea, leucocitosis/leucopenia), sepsis o shock séptico, revela la presencia de una complicación y amerita el monitoreo hemodinámica estricto y el uso de medidas de resucitación agresivas previa a la cirugía. Las complicaciones de una colecistitis aguda serian: - Perforación con peritonitis localizada o generalizada Absceso pericolecisitico Empiema Ruptura Gangrena Fistulización Íleo biliar. 6.4.4 Signos de alarma: - Infección de sitio quirúrgico: que varía desde infección de herida operatoria, absceso subaponeurotico hasta colección intra-abdominal. Dehiscencia de muñón cístico Bilioma Fistula con bilirragia Peritonitis biliar Hemorragia, por sangrado proveniente de la arteria cística Hematoma de pared abdominal Evisceración Lesión de vía biliar Lesión intestinal. 6.4.5 Criterios de alta: COLECISTITIS AGUDA NO COMPLICADA Paciente afebril Buena tolerancia oral, sin ictericia Herida postoperatoria en buenas condiciones y dolor mínimo. Alta a las 48 horas – 72 horas (colecistectomía laparoscópica- considerando a las 24 h según indicación del cirujano) COLECISTITIS AGUDA COMPLICADA Paciente afebril o temperatura menor de 38oC Buena tolerancia oral , sin ictericia Herida postoperatoria en buenas condiciones y con dolor mínimo. Alta al 3er y 5to día postoperatorio, según evolución clínica 48 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE 6.4.6. Pronóstico De no presentarse ninguna complicación el pronóstico es bueno. 6.5 Complicaciones - Las más frecuentes pueden ser: - Sangrado - Lesión de la vía biliar - Lesión de vísceras contiguas - Abscesos, infección de heridas operatorias - Sepsis 6.6 CRITERIOS DE REFERENCIA Y CONTRAREFERENCIA: Cuando el hospital no cuente con camas hospitalarias quirúrgicas o sobrepase su capacidad en sala de operaciones, tendrá que transferirse a los pacientes durante el preoperatorio. Pacientes con hallazgos intra-operatorios o anátomo patológicos de neoplasia maligna, requerirá interconsulta a cirugía oncológica en un hospital especializado. 49 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE 6.7 FLUXOGRAMA: COLECISTITIS AGUDA Dolor agudo en hipocondrio superior derecho y epigastrio. Hipersensibilidad con sospecha de colecistitis aguda Historia clínica, examen físico, ingreso a observación, solicitar exámenes de laboratorio e imágenes No hay duda Existe duda Evaluación en 12 h TAC o CRM Evaluar patología y programar de acuerdo al nivel resolución Referencia a nivel hospitalario especializado de mayor complejidad Alta y programar en 4 a 6semanas No reúne criterios quirúrgicos: mejoría temprana Colecistectomía Convencional o laparoscopica 50 Reúne criterios quirúrgicos: vesícula palpable, enfermedad avanzada, sepsis Valoración preoperatoria HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE VII. ANEXOS Abreviaturas: HCD : hipocondrio derecho CSD : cuadrante superior derecho TCSC : tejido celular subcutáneo TAC : tomografía axial computarizada CRM : colangioresonancia magnética PCRE : colangiopancreatografia retrograda endoscópica EV : endovenoso NPO : Nada por vía oral VIII. REFERENCIA BIBLIOGRAFICA - - - Condon RE: Incisional hernia. In: Nyhus LM, Condon RE, editors. Hernia Surgery. Philadelphia 2002; p. 139-336. GOLIGER John, Cirugía de ano, recto y colon. Ed. Massaon S.A. 2da edición 2002. MAINGOT. Operaciones abdominales. Edición Panamericana. Bs. As Argentina. 2007. Meinero M, Melotti G, Selmi I, Mecheri F: Tratamiento endoscópico en las hernias ventrales. En: Meinero M, Melotti G, Mouret PH, editores. Cirugía laparoscópica. Editorial Médica Panamericana; Buenos Aires 2002; pp 141-5. NYHUS, Lloyd M, El dominio de la Cirugía. Ed. Médica Panamericana, Tercera edición, Bs. As Argentina, 2008. SHACKELFORD, Cirugía del Aparato Digestivo, Ed. Médica Panamericana, Tercera edición, Bs. As Argentina, 2005. Abdominal Wall Hernias: Principles and Management , Amid PK et al. Polypropylene prostheses. In: Bendavid R, Abrahamnson J, Arregui ME, editors, New York, Springer-Verlag, 2002:272–278. Schwartz Principios de Cirugía, 8º edición año 2005. 51 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE GUIA DE PRÁCTICA CLINICA DE COLECISTITIS CRONICA CALCULOSA I. FINALIDAD Contribuir a la reducción de la morbimortalidad de la litiasis vesicular c/s colecistitis en la población. II. OBJETIVO Diagnosticar y brindar tratamiento quirúrgico oportuno y adecuado. Adecuado manejo de técnica quirúrgica actual. Reducir la morbimortalidad. III. AMBITO DE APLICACIÓN Servicio de Cirugía y Anestesiología del Hospital Vitarte. IV. PROCESO O PROCEDIMIENTO ESTANDARIZADO 4.1 NOMBRE Y CODIGO Colecistitis Crónica Calculosa (K81.1) V. CONSIDERACIONES GENERALES 5.1 DEFINICION.Litiasis Vesicular: Es la presencia de cálculos en la vesícula como consecuencia de alteraciones de las propiedades físicas de la bilis. Colecistitis Crónica Calculosa: Es un proceso inflamatorio continuo crónico o recidivante de la vesícula biliar, causado en la mayoría veces por ataques repetitivos de colecistitis aguda, los mismos que producirían su engrosamiento y encogimiento de la pared de la vesícula, provocando la perdida de su capacidad para concentrar y almacenar la bilis. 5.2 ETIOLOGIA: La Litiasis Vesicular es producida por cálculos en el 90 – 95% de los casos. Los cálculos de colesterol corresponden al 85% y el resto corresponde a cálculos pigmentarios. Los microrganismos implicados son por lo general enterobacterias, siendo las principales: E. coli, Streptococo, Klebsiella, Clostridium, Salmonella, Proteus, Enterobacter. 5.3 FISIOPATOLOGIA: El dolor aparece cuando un cálculo obstruye el conducto cístico y da por resultado un incremento progresivo de la tensión en la pared de la vesícula biliar. Las alteraciones anatomopatologicas, que muchas veces no se relaciona bien con los síntomas, varían de una vesícula biliar al parecer normal, con inflamación crónica leve de la mucosa a una vesícula biliar encogida, no funcional, con fibrosis transmural notable y adherencias a estructuras cercanas. Al inicio la mucosa es normal o hipertrofiada y el epitelio sale hacia la capa muscular, lo que da lugar a la formación de los llamados senos de AschoffRokitansky. Los cálculos biliares habitualmente están formados por una mezcla de colesterol, bilirrubinato cálcico, proteínas y mucina. En función de sus compuestos predominantes se clasifican en (Ahmed A, 2000): Cálculos de colesterol, son los más frecuentes en los países industrializados. 52 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE Cálculos de pigmento negro, formados fundamentalmente de bilirrubinato cálcico a partir de la hemólisis. Cálculos de pigmento marrón, se forman a partir de infecciones bacterianas o helmínticas en el sistema biliar, son frecuentes en poblaciones orientales. Cálculos mixtos, constan fundamentalmente de pequeñas cantidades de calcio y sales de bilirrubinato 5.4 ASPECTOS EPIDEMIOLOGICOS: Los cálculos afectan al 10 – 20% de la población adulta de los países desarrollados. Sin embargo, la gran mayoría de los cálculos (>80%) son “silentes” y muchos individuos permanecen asintomáticos para el dolor de tipo biliar o complicaciones relacionados. En ciertos países (Suecia, Chile) y en ciertos grupos étnicos (indios Pima) la incidencia se acerca al 50%. Los cálculos de colesterol suponen el 85%, los restantes corresponden a los pigmentarios. 5.5 FACTORES DE RIESGO ASOCIADOS: 5.5.4 5.5.5 5.5.6 Medio Ambiente No aplica Estilos de vida No aplica Factores hereditarios Se ha visto la predominancia hereditaria de litiasis vesicular en determinadas tipos de raza como son los Pymas en Norte América, los nativos chilenos y de la sierra peruana, y una muy baja incidencia en la raza negra Cálculos de colesterol Cálculos pigmentarios Demografía: Norte de Europa, Norte y Demografía: asiáticos mas que Sur de América, nativos americanos. occidentales, rurales mas que urbanos Edad avanzada Síndromes hemolíticos crónicos Hormonas sexuales femeninas: Sexo Alteraciones gastrointestinales. femenino, anticonceptivos orales, Enfermedad ileal ( ej. Enfermedad Embarazo. Crohn), resección ileal, fibrosis quística. Obesidad Infección biliar. Reducción rápida de peso Estasis vesicular Trastorno innato del metabolismo de los ácidos biliares VI. CONSIDERACIONES ESPECÍFICAS.6.1 CUADRO CLINICO 6.1.1 Signos y Síntomas: Dispepsia a grasas Dolor tipo cólico en cuadrante superior derecho postprandial, de inicio brusco y evolución gradual, con duración menor de 6 horas. Dolor irradiado a Epigastrio y a escapula derecha. Nausea y vómitos de aspecto bilioso. Otros menos clásicos: eructos, distensión abdominal, hiporexia. 53 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE 6.1.2 Interacción Cronológica: Dolor a la palpación en HCD y epigastrio. Signo de Murphy positivo (Colecistitis aguda) Ictericia (caso presuntivo de coledocolitiasis ) Fiebre (Colecistitis aguda complicada) El signo de Murphy, que consiste en la interrupción de la primera inspiración por dolor durante la palpación en el CSD, no es dato consistente, pero es dato casi patognomónico cuando se presenta. 6.1.3. Gráficos, diagramas, fotografías. 6.2 DIAGNOSTICO: 6.2.1 Criterios de Diagnostico: Clínico Imagenológico. 6.2.2 Diagnostico diferencial: Apendicitis aguda. Cólico renal Esofagitis Dispepsia simple Ulcera péptica Reflujo gastroesofágico Síndrome de intestino irritable Isquemia miocárdica inferior Neumonía basal derecha Pancreatitis aguda Hepatitis viral aguda. 54 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE 6.3 EXAMENES AUXILIARES: 6.3.1 De patología clínica: LABORATORIO: Hemograma Hemoglobina Examen de Orina Completa Bilirrubinas (Total y Fraccionada) Fosfatasa Alcalina. 6.3.2 De Imágenes: El diagnostico de la colelitiasis sintomática depende fundamentalmente de los síntomas que presente el paciente junto con los métodos de imagen que lo confirmen. LA ECOGRAFIA: Es el método diagnostico mas sensible y especifico (S= 90%, E= 94%) para el diagnostico de colelitiasis. Recordar que los signos ecográficos importantes en un reporte son: Engrosamiento de la pared vesicular mayor de 3 mm. Presencia de cálculos vesiculares. RADIOGRAFIA SIMPLE DE ABDOMEN: Pueden identificar cálculos radiopacos que constituyen 15% en la litiasis vesicular, TAC ABDOMINAL: Su utilidad es menos preciso que el de la ecografía para el diagnostico de las cálculos biliares. La principal aplicación de la CT es: Definir el curso y estado del árbol biliar extra hepático y estructuras adyacentes. Es el estudio de elección en la valoración de sujetos con sospecha de afección maligna de la vesícula biliar, del sistema biliar extra hepática u órganos cercanos como el páncreas. 6.3.3 De Exámenes especializados complementarios: COLANGIORESONANCIA MAGNETICA: Poco usado. Su utilidad es principalmente: Cuando la Ecografía muestre dilatación de la Vía Biliar y no se observe la causa de la obstrucción. También está indicada en casos de falla o contraindicación de la Indicada en aquellos pacientes post cirugía en que se sospeche de estenosis o iatrogenia biliar ya que brinda una mejor demostración de los conductos biliares lo cual podría jugar un rol importante en el tratamiento. Finalmente ante la eventualidad de no poder realizar colangiografia intra operatoria en la cirugía laparoscópica, es opcional su indicación en caso de que se desee descartar a priori la presencia de variantes anatómicas de los conductos biliares. 55 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE 6.4 MANEJO SEGÚN NIVEL DE COMPLEJIDAD Y CAPACIDAD RESOLUTIVA 6.4.1 Medidas generales preventivas: Todo paciente con un cuadro clínico sugestivo de colecistitis crónica calculosa evaluado por el cirujano, debe ser hospitalizado. 6.4.2 Terapéutica: TRATAMIENTO: A. MEDICO: Dirigido a calmar el dolor, que dependerá de la intensidad del mismo indicándose generalmente medicación antiespasmódica, vía oral y algunas veces endovenosa según el caso. La remisión será en muchos casos completa. También se debe tener en cuenta la posibilidad de desarrollar un cuadro agudo: Colecistitis crónica calculosa reagudizada. Posteriormente el paciente será reevaluado en forma ambulatorio por consultorio externo dentro de las 24 a 48 horas siguientes al episodio de cólico vesicular, para su control y completar sus análisis preoperatorios previo a su programación para una cirugía electiva. CRITERIOS PARA TRATAMIENTO MEDICO: Paciente estable en buen estado general Examen físico no relevante: Murphy (-), no presencia de rebote. Ausencia de criterios de SIRS. MANEJO: Administrar antiespasmódicos y/o antiinflamatorios endovenoso Toma de exámenes auxiliares sanguíneos Estudio ecográfico Si remisión es completa y tiene buena tolerancia oral, se indicara alta con indicaciones: antiespasmódico VO y control por consultorio externo. Si el dolor persiste por mas de 6 horas, a pesar de infusión EV de antiespasmódicos y antiinflamatorios y/o agrega: FC >90 pm, Temperatura: >38.5oC y leucocitosis >12000, ver protocolo de Colecistitis Aguda. CRITERIOS DE TRATAMIENTO QUIRURGICO En periodo asintomático Paciente estable (buen estado general) Ecografía con dx. Colecistitis Crónica Calculosa Sin sospecha de coledocolitiasis. Bilirrubinas y fosfatasa alcalina: normales. PCRE (-) NIVEL DE COMPLEJIDAD: PROCEDIMIENTO: Colecistectomía Convencional Colecistectomía Laparoscópica. 56 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE B. QUIRURGICO: De preferencia en periodo asintomático. EXAMENES PREQUIRURGICOS - Hemograma Grupo Sanguíneo y factor Rh Hemoglobina Hematocrito Tiempo de coagulación y sangría Glucosa Urea Creatinina RPR HIV Elisa Antígeno Australiano Examen completo de orina. Perfil Hepático (TGO, TGP, Bilirrubina total y fraccionada, Proteína total y fraccionada, Fosfatasa alcalina, Gammaglutamil transpeptidasa) Tiempo de protrombina A.-COLECISTECTOMIA ABIERTA O CONVENCIONAL PROCEDIMIENTO: Incisión de elección: Kocher, Masson, o Pararrectal superior. Liberación de adherencias, y colocación sistemática de compresas y separadores. Aspiración de aguja No18 el contenido en caso de vesícula tensa y distendida, para facilitar la sujeción de órgano y la disección de las estructuras del triangulo de Calot. Disecar con cuidado el infundíbulo y conducto cístico, el que puede ser friable, para no lesionar las vías biliares extra hepáticas. Identificar el conducto y arteria cística, el conducto hepático común. Ligadura y sección de la arteria cística y del conducto cístico con hilo de algodón o seda negra No 1. En caso de requerir colangiografia intraoperatoria, esta se realizara mediante la inserción de una sonda de alimentación N0 6 u 8 a través del conducto cístico fijado por la ligadura simple de hilo de algodón y se administrará lentamente 20 ml de contraste hidrosoluble Uromiron diluido 1:1 con solución fisiológica. Disección directa despegando la vesícula del lecho con bisturí o monopolar. Extirpación de la vesícula biliar, electro fulguración del lecho vesicular y hemostasia. Lavado local del sitio quirúrgico en caso de perforación incidental de vesícula con cloruro de sodio 9% y control de hemostasia. Colocar drenaje laminar según preferencia del cirujano, evaluando las probabilidad de sangrado o bilirragia. Cierre de pared abdominal: Peritoneo: Catgut crómico 2/0, puntos continuos. Aponeurosis: Acido Poliglicolico No 0 o 1, puntos continuos. TCSC: catgut crómico 2/0, puntos separados (opcional). Piel: Nylon 4/0, puntos separados o sub cuticulares. POSTOPERATORIO: NPO (Nada por vía oral) por 24 horas. Hidratación endovenosa: Cloruro de Sodio 9%1000 cc, de acuerdo al estado de hidratación y la capacidad cardiovascular. Cambiar a Dextrosa 5% al segundo día de hospitalización. Uso de analgésicos antiinflamatorios asociados a antiespasmódicos: ketorolaco 30 60 mg EV c/8h o Metamizol 1gr EV c/8H asociado a Hioscina EV. El uso de antibioticoterapia profiláctica esta recomendado para prevenir las infecciones postoperatorias en las colecistectomías electivas: 57 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE a) Cirugía de hígado, vía biliar o páncreas con vía biliar no dilatada: cefazolina 2gr EV pre inducción como única dosis. Si hay alergia a los B-lactamicos: Clindamicina 600 mg + Gentamicina 1,5 mg/Kg EV en mono dosis. b) Cirugía de hígado, vía biliar o páncreas con vía biliar dilatada: Ciprofloxacino 200 mg pre inducción como única dosis. Protección gástrica con Ranitidina 50 mg EV u Omeprazol 40 mg EV. Curación: Herida se dejara cubierto por 24 horas, luego quedara sin apósitos para la curación diaria o según criterio del medico. COLECISTECTOMIA LAPAROSCOPICA: Contraindicaciones: Preoperatorias Absolutas - Embarazo 2do - 3er. Trimestre, 1er trimestre opcional. - Hipertensión portal - Patología digestiva asociada a tratamiento quirúrgico respectivo - Síndrome de Mirizzi - Cáncer vesicular Grados IV – V Relativas - Coledocolitiasis - Cirugía abdominal previa - Fístula bilio digestiva - Peritonitis biliar difusa. Intraoperatorias Absolutas - Indicación de Conversión: * Cáncer de vesícula I - II - III * Síndrome de Mirizzi * Hallazgo otra patología. Relativas - Conversión electiva: * Colecistitis aguda * Coledocolitiasis * Fístula biliodigestiva * Cirugía abdominal previa * Obesidad TECNICA QUIRURGICA: Ubicación de los trocares: Técnica Americana: (posición decúbito supino brazos y piernas pegadas) T1: (10mm) Ombligo T2: (10 mm) Epigástrico T3: (5mm) Flanco derecho T4 (5mm) entre T1 y T3. Técnica Francesa: (posición decúbito supino con brazos y piernas abiertas) T1: (10mm) Ombligo T2: (10 mm) Epigástrico T3: (5mm) Flanco izquierdo 58 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE T4 (5mm) Flanco derecho. Neumoperitoneo entre 12 y 14 mmHg. Paciente en posición supina en Fowler y lateralizado a la izquierda. Exploración de la cavidad e identificación de vesícula biliar. Liberación de adherencia con disección roma, hidrodiseccion o con mono polar. Disección del triangulo de calot e identificación del conducto y arteria cística. Clipaje por 3 del conducto cístico (2 proximales y 1 distal) Clipaje por 2 de la arteria cística (1 proximal y 1 distal) o 1 clip proximal y electro fulguración distal. Disección y despegue del lecho vesicular con gancho monopolar y colecistectomía. Extracción de la vesícula embolsada por trocar umbilical. Lavado de cavidad en caso de peritonitis. Colocación de drenaje laminar condicional. Retiro de trocares bajo visión directa. Cierre de aponeurosis con acido poliglicolico N01 y piel con monofilamento Nylon 4/0. Causas de conversión: Dificultad en la técnica quirúrgica Falta de identificación de las estructuras del triangulo de calot Coledocolititasis Sangrado no controlado Falta de equipo Fistula colecistocoledociana Cáncer de vesícula biliar Lesión compleja de vía biliar. 6.4.3 Efectos adversos o colaterales con el tratamiento Presencia de signos de sepsis, (taquicardia, fiebre/hipotermia, polipnea, leucocitosis/leucopenia), sepsis o shock séptico, revela la presencia de una complicación y amerita el monitoreo hemodinámica estricto y el uso de medidas de resucitación agresivas previa a la cirugía. Las complicaciones de una colecistitis aguda serian: - Perforación con peritonitis localizada o generalizada Absceso pericolecisitico Empiema Ruptura Gangrena Fistulización Íleo biliar. 6.4.4 Signos de alarma: - Infección de sitio quirúrgico: que varía desde infección de herida operatoria, absceso subaponeurotico hasta colección intra-abdominal. Dehiscencia de muñón cístico Bilioma Fistula con bilirragia Peritonitis biliar Hemorragia, por sangrado proveniente de la arteria cística Hematoma de pared abdominal Evisceración 59 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE 6.4.2 Lesión de vía biliar Lesión intestinal. Criterios de Alta Buena tolerancia oral. Estabilidad hemodinámica. Paciente afebril. No ictericia. Herida operatoria en buenas condiciones Alta las 48 – 72 horas (colecistectomía convencional) Alta a las 48 horas (colecistectomía laparoscópica - considerando a las 24 h según indicación del cirujano) 6.4.3 Pronóstico De no presentarse ninguna complicación el pronóstico es bueno. 6.5 COMPLICACIONES: - Infección de sitio quirúrgico: que varía desde infección de herida operatoria, absceso subaponeurotico hasta colección intraabdominal. Dehiscencia de muñón cístico Bilioma Fistula con bilirragia Peritonitis biliar Hemorragia, por sangrado proveniente de la arteria cística Hematoma de pared abdominal Evisceración Lesión de vía biliar Lesión intestinal 6.6 CRITERIOS DE REFERENCIA Y CONTRAREFERENCIA: Cuando el hospital no cuente con camas hospitalarias quirúrgicas o sobrepase su capacidad en sala de operaciones, tendrá que transferirse a los pacientes durante el preoperatorio. 60 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE 6.7 FLUXOGRAMA: COLECISTITIS AGUDA CALCULOSA Dolor en hipocondrio superior derecho y epigastrio Calmar el dolor con antiespasmódicos y/o analgésicos Solicitar análisis de laboratorio e imagenologia (Ecografía abdominal) Colelitiasis Ecografía Normal Colelitiasis + dilatación de vía biliar (ictericia y BT y F, FA altas) Gammagrafía + fracción de eyección vesicular TAC o CRM Colecistectomía Laparoscópica Colecistectomía Convencional PCRE 61 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE VII. ANEXOS Abreviaturas: HCD : hipocondrio derecho CSD : cuadrante superior derecho TCSC : tejido celular subcutáneo TAC : tomografía axial computarizada CRM : colangioresonancia magnética PCRE : colangiopancreatografia retrograda endoscópica TGO : Transaminasa glutamil oxalacetica TGP : EV : endovenoso NPO : Nada por vía oral Tablas: Tabla 1 PATOLOGIA CON AUMENTO DE INCIDENCIA DE LITIASIS 1. Cálculos de colesterol -Obesidad -Disminución brusca de peso -Anovulatorios -Fármacos hipolipemiantes -Hiperlipidemia IIb y IV -Disminución HDL-colesterol -Antecedentes familiares de litiasis -Malabsorción de sales biliares (by-pass ileal, fibrosis quística). -Diabetes mellitus -Vagotomía 2. Cálculos pigmentarios -Hemólisis -Cirrosis hepática -Colangitis esclerosante -Enfermedad de Caroli -Colangitis infecciosa crónica -Protoporfiria eritropoyética -Déficit de 12 alfa-hidroxilasa 62 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE Tabla 2 POSIBILIDADES TERAPEUTICAS DE LA LITIASIS BILIAR TÉCNICA Cirugía abierta Cirugía laparoscopia Endoscópica (aislada, combinada) Médica (aislada, combinada) POSIBILIDADES de TRATAMIENTO Colecistectomía clásica Colecistectomía minilaparotomía Esfinterotomía Colecistostomía Colecistectomía Esfinterotomía endoscópica Acidos biliares vía oral Terapia disolutiva con MTBE Litotricia extracorpórea Tabla 3 COLECISTECTOMIA LAPAROSCOPICA Indicaciones: -Colelitiasis y cólico hepático. -Pólipos vesiculares sintomáticos. -Pancreatitis biliar (una vez resuelta). Contraindicaciones relativas: -Colecistitis agudas. -Cirugía previa supramesocólica. -Coledocolitiasis. -Alteraciones menores de la coagulación. -Pancreatitis aguda grave. -Embarazo. -Obesidad mórbida. Contraindicaciones absolutas: -Colangitis aguda. -Colecistitis aguda evolucionada. -Peritonitis. -Hipertensión portal. -Alteraciones de la coagulación. Tabla 4 63 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE SOSPECHA CLINICA DE COLEDOCOLITIASIS Probabilidad baja: -Clínica compatible. -No alteración de la bioquímica hepática. -Vía biliar de tamaño normal (diámetro =7mm o 9 mm si colecistectomía previa). Probabilidad intermedia: -Clínica compatible. -Alteración de la bioquímica hepática, dos veces superior al límite normal. y/o -Leve dilatación de la vía biliar (diámetro =10mm). Probabilidad alta: -Clínica compatible. -Alteración de la bioquímica hepática superior a dos veces el límite normal. -Dilatación de la vía biliar (diámetro =10mm.) VIII. REFERENCIA BIBLIOGRAFICA - Kiviluoto T, Siren J, Lukkonen P, et al: Randomised trial of laparoscopy versus open cholecystectomy for acute a gangrenous cholecystitis. Rev. Lanz 2008 31: 351, 321325 - Lai P B, Kwong K H, Leung K L et al: Randomized trial of early versus delayed laparoscopy cholecistectomy for acute cholecystitis. Br J Surg 2002, 85: 764-777 - Brunicardi, F, Andersen D, Dunn D, et al: Schwartz Principios de Cirugia. Editorial Mc Graw Hill. 2010. - Baguneid M, Lamparelli M, et al: Sabiston Tratado de Cirugía. Editorial Mc Graw Hill. México .2007 - Dos Santos E, Variaciones anatómicas de la arteria cística en la colecistectomía laparoscópica. Rev. Endoscópica Quirúrgica 2008 32: 8-10Delgado Gomis, Blanes Mason, Gómez A. Complicaciones de la Cirugía Laparoscópica. Rev. Cirugía española 2001; 69: 330-336. 64 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE GUIA DE PRÁCTICA CLINICA DE HIPERPLASIA PROSTATICA BENIGNA I. FINALIDAD El tratamiento de la Hiperplasia Prostática Benigna y la detección del Cáncer de Próstata son de gran importancia en la atención de salud. Una guía basada en evidencia puede facilitar el proceso de utilización de los medicamentos y atención de la salud, a la vez que puede facilitar la toma de decisiones en situaciones especificas de acuerdo a esta guía. II. OBJETIVO Realizar recomendaciones basadas en la evidencia científica actual sobre el tratamiento y abordaje de la Hiperplasia Prostática Benigna, de acuerdo a la política institucional de uso racional de medicamentos o según el criterio quirúrgico. III. AMBITO DE APLICACIÓN Servicio de Cirugía y Anestesiología del Hospital Vitarte. IV. DIAGNOSTICO Y TRTAMIENTO DE HIPERPLASIA PROSTATICA BENIGNA 4.1. CIE 10: HIPERPLASIA DE LA PROSTATA - CIE X: N40X V. CONSIDERACIONES GENERALES 5.1 Definición Proceso neoplásico no maligno, frecuentemente de la zona transicional y central de la próstata que produce síntomas miccionales en el varón mayor de 50 años. Es una enfermedad lentamente progresiva, su sintomatología puede fluctuar en el tiempo. 5.2 Etiología La etiología de la Hiperplasia Prostática Benigna es multifactorial. Actualmente, No se conoce la causa exacta del agrandamiento de la próstata. Se cree que factores ligados al envejecimiento y a causas hormonales (testosterona) pueden jugar un papel importante en el crecimiento de la glándula. A partir de los 40 años, por mecanismos posiblemente hormonales suele haber un aumento de la glándula prostática. Se cree que el crecimiento de la glándula prostática depende de un desequilibrio hormonal. A partir de los 40 años los testículos tienden a secretar menor cantidad de testosterona. Esta disminución en la cantidad de la hormona masculina circulante estimula la producción de factores de crecimiento celular a nivel prostático originando el progresivo aumento del tamaño de la glándula. 5.3 Fisiopatología: La patogénesis de la hiperplasia prostática benigna no es bien conocida hasta el momento, sin embargo algunas causas posibles son: o Conversión de la testosterona plasmática (de los testículos) por la 5-alfa reductasa en dihidrotestosterona, la cual promueve el crecimiento prostático. o Un aumento de los niveles de estradiol como resultado de la edad. Los estrógenos actúan sinergísticamente con la dihidrotestosterona para inducir receptores androgénicos y crecimiento prostático. o Activación de los adrenoreceptores alfa-1, lo que incrementa el tono del músculo 65 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE liso del cuello de la vejiga y la próstata. 5.4 ASPECTOS EPIDEMIOLOGICOS: La hiperplasia prostática benigna, en general, afecta a los hombres mayores de 45 años y su prevalencia aumenta con la edad. La evidencia de los estudios de autopsias sugiere que más del 90% de los hombres mayores de 70 años presentan HPB. La edad a la cual se presentan los síntomas es cercana a los 65 años y 60 años para los hombres con ascendencia negra. A los 60 años la prevalencia de la HPB es ≥50% y para la edad de 85 años hasta un 90% de los hombres presenta síntomas. Sin embargo, a pesar de una alta prevalencia, la mortalidad asociada con la HPB es baja y la presencia de complicaciones serias es relativamente frecuente. 5.5. FACTORES DE RIESGO ASOCIADO: La prevalencia de la HPB aumenta en forma lineal con la edad, en todos los grupos étnicos. En general afecta: o Hombres mayores de 45 anos y la presentación de los síntomas suele darse a los 60 o 65 años de edad o La obesidad en relación al síndrome de resistencia a la insulina incrementa en 10% el riesgo de HPB clínica. o La raza negra o Una dieta alta en grasas y proteínas de origen animal aumenta el riesgo de progresión de la HPB 5.5.1. Medio Ambiente: No incide. 5.5.2. Estilos de Vida. No incide. 5.5.3. Factores Hereditarios. No hay datos concluyentes. VI. CONSIDERACIONES ESPECÍFICAS: 6.1 CUADRO CLINICO: 6.1.1 Signos y Síntomas: Síntomas.No se ha encontrado una relación directa entre la severidad de los síntomas y el tamaño de la próstata. Algunos hombres presentan síntomas severos de obstrucción urinaria pero con un crecimiento prostático mínimo, mientras que otros presentan síntomas mínimos pero próstatas grandes. La hipertrofia del músculo detrusor de la vejiga puede compensar inicialmente los síntomas de obstrucción urinaria. Algunos de los síntomas de obstrucción urinaria son: Pujo al iniciar el vaciado; Flujo urinario débil y/o un vaciado prolongado; Goteo terminal; Sensación de vaciado incompleto; Nicturia; Incontinencia y Retención urinaria aguda. Los síntomas irritativos incluyen: Disuria; 66 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE Frecuencia; Urgencia Miccional Dolor Hipogastrico. Nicturia Estos síntomas pueden verse exacerbados por medicamentos para la gripe, antihistamínicos sedantes, aquellos con efectos antimuscarínicos como los antidepresivos tricíclicos, la ingesta de alcohol y la inmovilización. El puntaje internacional de síntomas prostáticos (IPSS) permite evaluar los síntomas de manera objetiva y reproducible según sean leves, moderados o graves. SIGNOS. El tacto rectal usualmente revela una próstata lisa, firme y con un Crecimiento elástico. 6.1.2 Interacción cronológica: La progresión de la enfermedad se manifiesta por el empeoramiento de los síntomas y la disminución del flujo urinario, y cuando está más avanzada se presenta episodios de retención aguda de orina y la necesidad de tratamiento quirúrgico. En la inmensa mayoría de pacientes, la progresión de los síntomas es lenta, con fluctuaciones, y las complicaciones graves no son habituales. Las complicaciones mas graves como la retención urinaria aguda, la insuficiencia renal o la necesidad de intervención quirúrgica urgente, son poco frecuentes. 6.1.3 Gráficos, diagramas, fotografías: 67 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE 6.2. DIAGNOSTICO: 6.2.1. Criterios de Diagnóstico: o o La combinación de tacto rectal y PSA ofrece una mejor detección de un posible cáncer de próstata en pacientes seleccionados. Considere referir para realizar una biopsia de próstata a los pacientes con tacto rectal sugestivo y PSA anormal 6.2.2 Diagnóstico diferencial: Los más importantes son: o Carcinoma de próstata (el tacto rectal puede revelar una próstata dura, nodular, irregular); o Infección del tracto urinario (incluyendo prostatitis); o Diabetes mellitus; o Vejiga neurogénica; 6.3. EXAMENES AUXILIARES: 6.3.1 De Patología Clínica Los exámenes de rutina de mayor valor en la Hiperplasia Prostática: a) BIOMETRÍA HEMATICA o Hemograma Completo o Tiempo de Coagulación y Sangría o Tiempo Parcial de Protombina o Grupo Sanguíneo y Factor Rh 68 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE o Glicemia o Creatinina y Urea o HIV o Antígeno Australiano o Antígeno Prostático Especifico (PSA): Valor normal de 0-4 ng/ml > 10 ng/ml, sospecha de cáncer de próstata o VDRL b) o EXAMEN GENERAL DE ORINA Examen general de orina: para excluir la presencia de una infección del tracto urinario. 6.3.2 DE IMÁGENES: o 6.3.3 o o o 6.4 Radiografía de Tórax Frontal DE EXAMENES ESPECIALIZADOS COMPLEMENTARIOS Riesgo Quirúrgico Cardiológico BK en esputo x3 veces Riesgo Neumológico MANEJO SEGÚN NIVEL DE COMPLEJIDAD Y CAPACIDAD RESOLUTIVA 6.4.1 Medidas generales y preventivas Las mismas que realizan para tratamiento ambulatorio Hiperplasia Prostática con 6.4.2. Terapéutica a) Tratamiento quirúrgico: Indicaciones: Retención urinaria refractaria, con fracaso de remover sonda uretral con o bloqueo alfa simultáneo Infección Tracto Urinario recurrente Calculo vesical Insuficiencia Renal Crónica secundaria a Uropatía Obstructiva Orina residual significativa Uropatía Obstructiva total aguda Disfunción urodinámica Hematuria macroscópica severa sin -Los cuales se evaluarán previamente antes de la cirugía; en caso de valores y/o datos anormales, se corregirán previamente, y de ser necesario, se solicitará interconsulta a otras especialidades según el caso. Cirugía abierta: 69 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE Se realiza dos técnicas a) ADENOMECTOMIA PROSTATICA RETROPUBICA Indicación: i) Lóbulo medio de gran tamaño ii) Calculo vesical concomitante iii) Divertículo vesical iv) Próstata > 50 gr. b) ADENOMECTOMIA PROSTATICA SUPRAPUBICA TRANSVESICAL Indicación: i) Lóbulo medio de gran tamaño ii) Calculo vesical concomitante iii) Divertículo vesical iv) Próstata > 50 gr 6.4.3 Efectos adversos o colaterales con el tratamiento i) Disfunción Eréctil transitoria ii) Eyaculación Retrograda iii) Fuga urinaria persistente 6.4.4 i) ii) iii) iv) v) Signos de alarma Hematuria Fiebre Tº mayor 38.5ºC Drenaje de secreción urinosa de alto flujo por dren laminar Drenaje de secreción hemático por dren laminar Dolor supra púbico incoercible 6.4.5 i) ii) iii) iv) v) Criterios de alta Paciente tolere la bipedestación y de ambulación Paciente tolere alimentos Aclara miento de orina por sonda Foley Disminución o abolición del drenaje por dren laminar No presentar fiebre 6.4.6 i) Pronóstico Favorable, recuperación de la función miccional y eréctil 6.5 COMPLICACIONES 6.5.1 Hemorragia 6.5.2 6.5.3 6.5.4 6.5.5 6.5.6 Infección de vías urinarias Incontinencia urinaria Eventos cardiovasculares trombo embolico Osteítis púbica Contractura del cuello vesical 6.6 CRITERIOS DE REFERENCIA Y CONTRAREFERENCIA 6.6.1 i) ii) iii) CRITERIOS DE REFERENCIA Hemorragia persistente e incoercible Complicaciones cardiovasculares que requieran unidad de cuidado intensivo Insuficiencia Renal Aguda 70 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE iv) v) Insuficiencia Respiratoria Aguda Trastornos psiquiátricos y neurológicos post quirúrgicos 6.6.2 CRITERIO DE CONTRAREFERENCIA Todos los pacientes que concluyan el tratamiento satisfactoriamente. 6.7 FLUXOGRAMA VII. ANEXOS 71 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE ADENOMECTOMIA PROSTATICA RETROPUBICA ADENOMECTOMIA PROSTATICA TRANSVESICAL 72 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE 73 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE VIII. REFERENCIAS BIBLIOGRAFICAS O BIBILIOGRAFÍA Greenlee, R. T., T. Murray, et al. (2000). "Cancer statistics, 2000." CA Cancer J Clin 50(1): 7-33 Jemal, A., T. Murray, et al. (2003). "Cancer statistics, 2003." CA Cancer J Clin 53(1): 5-26. Thompson IM, Pauler DK, Goodman PJ, Tangen CM, Lucia MS, Parnes HL, Minasian LM, Ford LG, Lippman SM, Crawford ED, Crowley JJ, Coltman CA Jr. Prevalence of prostate cancer among men with a prostate-specific antigen level < or =4.0 ng per milliliter. N Engl J Med. 2004 May 27;350(22):2239-46. D'Amico AV, Whittington R, Malkowicz SB, et al: Biochemical outcome after radical prostatectomy, external beam radiation therapy, or interstitial radiation therapy for clinically localized prostate cancer. JAMA 280:969-974, 1998. Zincke H, Oesterling JE, Blute ML, et al: Long-term (15 years) results after radical prostatectomy for clinically localized (stage T2c or lower) prostate cancer. J Urol 152:1850-1857, 1994. Spruck CH, Ohneseit PE, Gonzalez-Zulueta M, et al: Two molecular pathways to transitional cell carcinoma of the bladder. Cancer Res 54:784-788, 1994. Walsh PC, Partin AW, Epstein JI: Cancer control and quality of life following anatomical radical retropubic prostatectomy: Results at 10 years. J Urol 152:1831-1836, 1994. 74 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE GUIA DE PRÁCTICA CLINICA DE FRACTURA DIAFISIARIA DE FEMUR EN ADULTOS I. FINALIDAD. Promover la estandarización de los procedimientos del manejo y tratamiento de las fracturas diafisiarias de fémur en adultos. II. OBJETIVOS. Conseguir la aplicación de las guías en al practica clínica de las fracturas diafisiarias de fémur. III. ÁMBITO DE APLICACIÓN Servicio de Cirugía y Anestesiología del Hospital Vitarte. IV. PROCESO O PROCEDIMIENTO A ESTANDARIZAR: Diagnostico y tratamiento de fractura diafisiaria de fémur en adultos NOMBRE Y CÓDIGO Fractura disfisiaria de fémur en adultos (CIE X S72.3) V. CONSIDERACIONES GENERALES 5.1 Definición Son fracturas que se producen entre 5 cm distal al trocánter menor y 5cm proximales a la tuberosidad de los aductores del fémur. 5.2 Etiología Traumatismo de alta y baja energía como en el caso de fracturas patológicas y fracturas por sobrecarga. 5.3 Fisiopatología Las fracturas diafisiarias desplazadas y no desplazadas en ambos casos son debidas a traumatismo de alta energía, las desplazadas están sometidas a fuerzas musculares importantes que deforman el músculo tras una fractura estas fuerzas son de los abductores, psoas iliaco, aductores, gastronemia, y fascia lata. 5.4 Aspectos Epidemiológicos Son lesiones que se presentan en todas las edades, son frecuentes las lesiones asociadas hasta en 5% a15%. 5.5 Factores de riesgo asociados 5.5.1 Medio ambiente: Accidentes de transito y deportivos y otros de alta energía. 5.5.2 Estilos de vida: Personas que realizan trabajos de alto riesgo 5.5.3 Factores hereditarios: Enfermedades que afecten la calidad ósea. 75 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE VI. CONSIDERACIONES ESPECÍFICAS 6.1 Cuadro clínico 6.1.1 Signos y síntomas Dolor, deformidad y edema en el muslo, tumefacción y acortamiento de la extremidad afectada, puede haber crujido en la zona de fractura (difícil de evaluar si hay dolor). Presencia de impotencia funcional para la flexo extensión de rodilla y cadera. Se realizará evaluación Neuro vascular para descartar lesiones asociadas. 6.1.2 Interacción cronológica No aplica 6.1.3 Gráficos, diagramas, fotografías 76 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE 6.2 DIAGNOSTICO 6.2.1 Criterios de diagnostico: Evaluación clínico radiológico, clasificación de las fractura. 6.2.2. Diagnostico diferencial: Contusión, celulitis, hematomas. 6.3 EXÁMENES AUXILIARES 6.3.1 De Patología Clínica No aplica 6.3.2 De imágenes Radiografía antero posterior y laterales de fémur que incluya articulación de la cadera y rodilla. 6.3.3 Exámenes especializados. Tac de fémur en casos especiales. 6.4 MANEJO SEGÚN EL NIVEL DE COMPLEJIDAD Y CAPACIDAD RESOLUTIVA 6.4.1 Medidas generales y preventivas - Medicación Analgésica - Evaluación Neurovascular - Inmovilización provisional mediante férula y/o tracción cutánea 6.4.2 Terapéutica Tratamiento conservador: Solamente en los casos de los pacientes muy enfermos o alto riesgo para la intervención quirúrgica. Tratamiento quirúrgico. Indicaciones Fractura desplazadas y no desplazadas El paciente debe ser hospitalizado se indicara su perfil pre – operatorio (Hemograma, grupo y factor, orina, VIH, hepatitis B, glucosa, creatinina, tiempo de coagulación, tiempo de sangría,VDRL, riesgo quirúrgico, deposito de sangre, riesgo neumológico en pacientes mayores 60 años. 77 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE Se utiliza como medios de fijación los siguientes métodos: Clavo endomedular Placas y tornillos Fijación externa INDICACIONES POST OPERATORIAS NPO por 6 horas Clna a 9 x 1000cc vía Cefalosporina 1era generación Analgésico y antiinflamatorios vía endovenoso Miembro inferior en semiflexion y elevado Curación al segundo día post operatorio El paciente es dado de alta al tercer día 6.4.3. Efectos adversos o colaterales con el tratamiento Infección de herida operatoria, edema, presencia de hematoma. 6.4.4 Signos de alarma Síndrome compartimental Indicaciones de alta Herida operatoria sin signos flogosicos. Paciente afebril sin procedimientos sistemáticos. Control por consultorio externo a los 7 días. Si el paciente presenta signos de alarma regresar por emergencia. Analgésicos y antiinflamatorios vía oral y/o intramuscular Antibióticos por 5 – 7 días. Control radiográfico a las 4 semanas. Se indicara terapia física y rehabilitación, previa evaluación clínica radiológica. 6.4.5 Criterios de alta Fractura consolidado radiologicamente Recuperación de la función del miembro afectado 6.4.6 Pronostico.- Dependiendo de la complejidad de la fractura y el estado general del paciente 6.5 COMPLICACIONES - Lesión nerviosa Lesión vascular Infección Refractura Seudoartrosis Consolidación viciosa Fracaso del dispositivo de fijación 6.6 CRITERIOS DE REFERENCIA Y CONTRAREFERENCIA En caso de lesión asociada o de alto riesgo. 78 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE 6.7 FLUXOGRAMA FRACTURA DIAFISIARIA DE FEMUR MEDIDAS GENERALES NO DESPLAZADA RADIOGRAFÍA DE MUSLO TRATAMIENTO QUIRÚRGICO CONTROL POR CONSULTORIO EXTERNO HASTA CONSOLIDACIÓN REHABILITACIÓN ALTA 79 DESPLAZADA HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE VII. ANEXOS: No aplica VIII. REFERENCIAS BIBLIOGRAFICAS Bryan A. Boyer, M.D., Brent Overton, M.D., Willian Scharder, M. D, Patrick Riley, M.D: Position of Immobilization for Pediatric Forearm Fractures. Journal of Pediatric Orthopaedics. 22:185-187 2002 Loppicontt Williams & Wilkins, Inc., Philadelphia. Cullen, Mark C. M.D.: Roy, Dennis R.M.D.; Giza, Eric B.S.: Crawford, Alvin H.M.D., F.A.C.C.S.: Complications of Intramedullary Fixtion of Pediatric Forearm Fractures, journal of Pediatric Orthopaedics. Volume 18 (1) Febrary 1998 pp 14-21 Muensterer OJ, Regauer MP: Closed reduction of forearm refractrues with flexible intramedullary nails in situ. J Bone Joint Surg Am 2003, 85: 2152-2155. 80 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE GUIA DE PRÁCTICA CLINICA DE FRACTURAS EXPUESTAS DE TIBIA I. FINALIDAD: Manejo estandarizado de las fracturas diafisiarias de tibia. II. OBJETIVO: Aplicar en todos los casos de fractura expuestas de tibia. III. ÁMBITO DE APLICACIÓN: Servicio de Cirugía y Anestesiología del Hospital Vitarte. IV. PROCESO O PROCEDIMIENTO A ESTANDARIZAR Diagnostico y tratamiento de las fractura expuestas de tibia 4.1 Nombre y Código Fracturas expuestas de tibia (S82.2) V. CONSIDERACIONES GENERALES 5.1. DEFINICIÓN Son lesiones óseas con herida en la piel y partes blandas que comunica directamente con la fractura. 5.2 ETIOLOGÍA Accidentes de tránsito, caídas de altura, deporte de alto riesgo, lesiones por arma de fuego. 5.3 FISIOPATOLOGÍA La lesión de partes blandas acarrea tres consecuencias importantes. Contaminación de la herida por exposición al ambiente exterior. El aplastamiento, abrasión y la desvascularización dañan las partes blandas y aumentan la infección. La destrucción operatoria de la cubierta de partes blandas condicionan la técnica de inmovilización de la fractura. 5.4 ASPECTOS EPIDEMIOLOGÍCOS Un tercio de los pacientes con fracturas expuestas son politraumatismo. 5.5 FACTORES DE RIESGO ASOCIADOS 5.5.1 Medio ambiente. Accidentes de transito, deportivos, laborales. 5.5.2 Estilos de vida: Personas expuestas a deporte y trabajo de alto riesgo. 5.5.3 Factores hereditarios: Enfermedades que afecten la calidad ósea. VI. CONSIDERACIONES ESPECÍFICAS 6.1 CUADRO CLÍNICO 6.1.1 Signos y síntomas Dolor, tumefacción, deformidad, sangrado, limitación funcional, requiere evaluación neurovascular. 6.1.2 Interacción cronológica De acuerdo a evolución, dependiente de tipo de fractura 81 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE 6.1.3 Gráficos, diagramas, fotografías. 82 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE 6.2 .DIAGNOSTICO 6.2.1 Criterios de diagnostico: Evaluación clínico radiológico, clasificación de las fracturas expuesta. 6.2.2 Diagnostico diferencial: Herida en pierna. 6.3 EXÁMENES AUXILIARES 6.3.1 De patología clínica: No aplica 6.3.2 De Imágenes: Radiografía de pierna de frente y perfil que incluya articulación de rodilla y tobillo. 6.3.3 De exámenes especializados: Tac y Resonancia magnética 6.4 MANEJO SEGÚN EL NIVEL DE COMPLEJIDAD Y CAPACIDAD RESOLUTIVA 6.4.1 Medidas generales y preventivas Medicación analgésica Evaluación neurovascular Control de heridas hemorrágicas , mediante comprensión directa Administración de antibióticos profilaxis cefalosporina 1º Generación 2 gr. ev. y aminoglucocidos en los tipos II y III. Profilaxis antitetánica según esquema de tratamiento Valoración de lesiones de piel y partes blandas y luego cubrir las estas con apositos estériles. Inmovilización provisional de la fractura 6.4.2 Terapéutica Tratamiento no quirúrgico Indicaciones En algunos casos de fractura tipo I. Tratamiento quirúrgico Indicaciones Fracturas expuestas tipo I, II, III. Deberá ingresar a sala de operaciones dentro de las 6 a 8 horas al traumatismo, previamente se realizara exámenes de laboratorio como hemograma, tiempo de coagulación, tiempo de sangría, glucosa, creatinina, Hepatitis, HIV. Riesgo quirúrgico. El paciente debe ser sometido a exploración regulada de la herida como irrigación y debridamiento antes de la estabilización de la fractura. Puede practicarse debridamiento repetidos cada 24 a 48 horas si es necesario. La cobertura de partes blandas e injerto óseo se realizara de acuerdo a la evolución de las partes blandas y consolidación del hueso. Se utilizan los siguientes sistemas de fijación: Enclavado endomedular para los tipos de fracturas expuestas tipo I, II y IIIA. En las lesiones de tipo IIIB, IIIC el tratamiento es individualizado., El fijador externo se utiliza en los casos de fractura expuesta IIIB y IIIC como tratamiento definitivo o provisional. Indicaciones post operatorias NPO hasta 6 horas luego dieta completa 83 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE Cefialosporina 1º generación 1 gr. Ev. cada 8 horas Aminoglucosidos. Ev cada 8 horas si la fractura es de 2º y 3º grado Analgésicos y antiflamatorios ev. Evaluación de signos de alarma Curación 1º día post operatorio. El paciente es dado de alta 2 – 5 días. Paciente afebril y sin compromiso sistémico Herida sin signos flogosicos Control a los tres días por consultorio externo Continuación de cobertura antibiotica por 5 a 10 dias por via oral Analgésicos y antiflamatorios por vía oral 6.4.3 Efectos adversos o colaterales con el tratamiento Infección de herida y partes blandas, osteomielitis, presencia de hematoma, cicatriz de herida, neuropatías. 6.4.4 Signos de alarma Síndrome compartimental Dolor intenso acompañado de edema, acompañado de cambio de coloración en dedos. 6.4.5 Criterios de alta Consolidación de la fractura y recuperación de la función articular del tobillo y de la rodilla. 6.4.6 Pronóstico Depende de la complejidad de la fractura y el compromiso de las partes blandas, 6.5 COMPLICACIONES Infección de partes blandas Síndrome compartimental Amputación de miembro afectado Refracturas, consolidación viciosa, pseudo artrosis Osteomilitis 6.6 CRITERIOS DE REFERENCIA Y CONTRAREFERENCIA Se realizara referencia en casos de complicaciones o lesiones asociadas. 84 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE 6.7 FLUXOGRAMA FRACTURA EXPUESTA TIBIA MEDIDAS GENERALES DESPLAZADA RX. PIERNA TRATAMIENTO QUIRÚRGICO NO DESPLAZADA INMOVILIZACIÓN CON FERÚLA LUEGO APARATO DE YESO CONTROL POR CONSULTORIO EXTERNO HASTA CONSOLIDACIÓN DESPLAZADA NO DESPLAZADA REHABILITACIÓN ALTA 85 CONTROL POR CONSULTORIO EXTERNO HASTA CONSOLIDACIÓN HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE VII. ANEXOS No aplica. VIII. REFERENCIAS BIBLIOGRAFICAS: Hoppenfeld e Murthy- Fracturas, tratamiento y rehabilitación. Edición original Marban Madrid-España 2001 Bernard F. Morrey-Traumatologia del codo. Edición original Marban Madrid-España Kenneth J. Koval, MD Joseph D. Z urckerman, MD 2° Edición original Marban Madrid-España Ronal MC Rae – Ortopedia y fracturas exploración y tratamiento. Edición original Marban Madrid-España James H. Beaty, MD Orthophae dic Knowledge Update-Extremidades superiores Edición original Marban Madrid-España Campbell- Cirugia Ortopedica Novena Edición original Marban Madrid-España Joseph Schatzer- Tratamiento quirúrgico de las fracturas Edicion Medica Panamericana 1989 Buenos Aires-Argentina Baver Kerschbdume Pisel- Cirugia Ortopedia pie y tobillo técnicas microquirúrgicas generales. Edición original Marban Madrid-España 86 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE GUIA DE PRÁCTICA CLINICA DE FRACTURA DE TOBILLO EN ADULTO I. FINALIDAD: Estandarizar el manejo y tratamiento de las fracturas de tobillo II. OBJETIVO: Aplicar en todos los casos de fractura de tobillo. III. ÁMBITO DE APLICACION: Servicio de Cirugía y Anestesiología del Hospital Vitarte. IV. PROCESO O PROCEDIMIENTO A ESTANDARIZAR: Diagnostico y tratamiento de fractura de tobillo en adulto. 4.1 Nombre y código Fractura de tobillo en adulto (S82.8) V. CONSIDERACIONES GENERALES 5.1 DEFINICIÓN Son fracturas que se producen en el extremo distal de la tibia y peroné que conforman la articulación tibia peroné o astragalino. 5.2 ETIOLOGÍA - Indirecto: La más frecuente apoyo forzado sobre pie, esta relacionado con la fuerza, estabilidad y posición de pie en momento de la lesión. - Directo: Impacto en región de tobillo. 5.3 FISIOPATOLOGÍA Las fracturas de tobillo, esta ligada a las fuerzas axiales y rotacionales y la posición del pie en momento de la lesión. 5.4 ASPECTO EPIDEMIOLÓGICO Son comunes cuya incidencia se desconoce, se relaciona con la actividad deportiva; accidentes de transito. 5.5 FACTORES DE RIESGO ASOCIADOS 5.5.1 Medio ambiente: Accidentes transito, laboral, caídas. 5.5.2 Estilos de vida: personas expuestas a actividades violentas 5.5.3 Factores hereditarios: Factores que afecten la calidad ósea. VI. CONSIDERACIONES ESPECIFICAS 6.1 CUADRO CLÍNICO 6.1.1 Signos y Síntomas Dolor, deformidad ósea, tumefacción y limitación funcional, deberá evaluar la función neurovascular. 6.1.2 Interacción cronológica Evolución de acuerdo a tratamiento y tipo de lesión. 87 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE 6.1.3 Gráficos, diagramas, fotografías 88 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE 6.2 DIAGNOSTICO 6.2.1Criterios de diagnostico Evaluación clínico radiológico, clasificación de la fractura 6.2.2 Diagnostico diferencial: Celulitis, contusión en tobillo, tenosinovitis 6.3 EXÁMENES AUXILIARES 6.3.1 De Patología Clínica: No aplica 6.3.2 De imágenes: Radiografía del tobillo anteroposterior, lateral y mortaja. 6.3.3 De exámenes especializados complementarios: TAC, resonancia magnética en casos especiales, 89 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE 6.4 MANEJO SEGÚN NIVEL DE COMPLEJIDAD Y CAPACIDAD RESOLUTIVA 6.4.1 Medidas generales y preventivas Medicación Analgésica Evaluación Neurovascular Inmovilización de la fractura En luxo fractura debe reducirse e inmovilizar con férula de forma inmediata. 6.4.2 Terapéutica Tratamiento no quirúrgico Indicaciones - Fracturas estables no desplazadas con sindesmosis intacta. Inmovilización de la fractura con bota o férula de yeso. Si hay aumento de volumen, presencia de heridas se coloca una férula. Cambio a bota después de disminución de tumefacción. Control radiográfico después de 04 semanas. Apoyo cuando se demuestre consolidación de la fractura. Tratamiento quirúrgico Indicación - Imposibilidad de mantener una reducción cerrada - Fracturas desplazadas e inestables que provocan un desplazamiento astragalino con ensanchamiento de la mortaja de 2 mm. - Fracturas expuestas inestables. - El paciente deberá ser hospitalizado y se le debe solicitar su perfil operatorio respectivo (hemograma, grupo y factor, glucosa, creatinina, tiempo de coagulación, tiempo de sangría, HIV, hepatitis) riesgo quirúrgico. - Se prefiere como sistemas de fijación placa y tornillos, en algunos casos se utiliza clavos kischner. - Indicaciones post operatorias - NPO por 06 horas, luego dieta completa y líquidos a voluntad. - Na Cl 90/100 - Cefalosporina 1era generación vía endovenosa cada 8 horas - Analgésicos y antiinflamatorios ev vía endovenosa - Miembro inferior elevado - Evaluación de signos de alarma - Curación al segundo día - Indicaciones de alta hospitalización - Miembro inferior elevado - Seguir con cobertura analgésica y antiflamatoria por 5 – 7 días - Antibioticoterapia por via oral por 5 a 7 dias - Venir por emergencia si presenta signos de alarma. 6.4.3 Efectos adversos o colaterales con el tratamiento Presencia de infección de herida operatoria, presencia de hematoma, celulitis, rigidez. 6.4.4 Signos de alarma Dolor intenso, edema, cambio de coloración de dedos, llenado capilar lento 90 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE 6.4.5 Criterios de alta Consolidación de la fractura, Recuperación de la función articular del tobillo. 6.4.6 Pronóstico: Dependerá de la complejidad de la fractura y la lesión de partes blandas. 6.5 COMPLICACIONES Presencia de seudoartrosis, consolidación viciosa, complicaciones de herida operatoria, artritis post traumática, síndrome compartimental de pie. 6.6 CRITERIOS DE REFERENCIA Y CONTRAREFERENCIA Se referirá en casos de fracturas complejas o lesiones asociadas 91 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE 6.7 FLUXOGRAMA FRACTURA DE TOBILLO MEDIDAS GENERALES DESPLAZAMIENTO RADIOGRAFÍA DE TOBILLO TRATAMIENTO QUIRÚRGICO CONTROL POR CONSULTORIO EXTERNO HASTA CONSOLIDACIÓN NO DESPLAZADA MANEJO CONSERVADO DESPLAZAMIENTO NO DESPLAZAMIENTO REHABILITACIÓN ALTA 92 CONTROL POR CONSULTORIO EXTERNO DE TRAUMATOLOGÍA HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE VII. ANEXOS No aplica VIII. REFERENCIAS BIBLIOGRAFICAS O BIOGRAFICA: Hoppenfeld e Murthy- Fracturas, tratamiento y rehabilitación. Edición original Marban Madrid-España 2001 Bernard F. Morrey-Traumatologia del codo. Edición original Marban Madrid-España Kenneth J. Koval, MD Joseph D. Z urckerman, MD 2° Edición original Marban Madrid-España Ronal MC Rae – Ortopedia y fracturas exploración y tratamiento. Edición original Marban Madrid-España James H. Beaty, MD Orthophae dic Knowledge Update-Extremidades superiores Edición original Marban Madrid-España Campbell- Cirugia Ortopedica Novena Edición original Marban Madrid-España Joseph Schatzer- Tratamiento quirúrgico de las fracturas Edicion Medica Panamericana Buenos Aires-Argentina Baver Kerschbdume Pisel- Cirugia Ortopedia pie y tobillo técnicas microquirúrgicas generales. Edición original Marban Madrid-España 93 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE GUIA DE PRÁCTICA CLINICA DE FRACTURA DISTAL DE HÚMERO EN ADULTOS I. FINALIDAD: Estandarizar los procedimientos de diagnostico y tratamiento de las fracturas distales de húmero. II. OBJETIVO: Aplicar en todos los casos de fractura distal de húmero. III. ÁMBITO DE APLICACIÓN: Servicio de Cirugía y Anestesiología del Hospital Vitarte. IV. PROCESO O PROCEDIMIENTO A ESTANDARIZAR: diagnostico y tratamiento de fractura distal de húmero en adultos 4.1 Nombre y código Fractura de Húmero Distal en adultos CIEX (S42.4) V. CONSIDERACIONES GENERALES 5.1 DEFINICIÓN: Son fracturas que se producen en el extremo distal del húmero que pueden ser extrarticulares e intrarticulares. 5.2 ETIOLOGÍA Indirecta: Caída sobre el miembro superior en extensión. Directo: Caída sobre miembro superior en flexión. 5.3 FISIOPATOLOGÍA: Se producen por caídas sobre la mano extendida en abducción o aducción con producción de fuerzas en extremo distal y el desplazamiento por acción de los músculos epitrocleares y epicondilares 5.4 ASPECTOS EPIDEMIOLÓGICOS: La incidencia de las fracturas supracondileas es mayor en la personas jóvenes. 5.5 FACTORES DE RIESGO ASOCIADO 5.5.1 Medio ambiente: Accidentes de transito, caídas, deportes de contacto. 5.5.2 Estilos de vida: Personas expuestas a deporte o actividades de alto riesgo. 5.5.3 Factores hereditarios: Enfermedades que afectan la calidad ósea. VI. CONSIDERACIONES ESPECIFICAS 6.1 Cuadro clínico 6.1.1 Signos y síntomas Dolor, deformación y edema a nivel de codo, puede haber crujido en las fracturas desplazadas e impotencia funcional. 6.1.2 Interacción cronológica Dependiente del tipo de lesión y tratamiento. 94 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE 6.1.3 Gráficos, diagramas, fotografías 95 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE 6.2 Diagnostico 6.2.1 Criterios de diagnostico: Evaluación clínica radiológica, clasificación de las fracturas. 6.2.2 Diagnostico diferencial: Celulitis, contusión de codo, bursitis. 6.3 Exámenes auxiliares 6.3.1 De Patología Clínica No aplica 6.3.2 De imágenes: Radiografía anteroposterior, lateral y oblicuo. 6.3.3 De exámenes especializados complementarios: TAC, resonancia magnética en casos especiales, VII. MANEJO SEGÚN RESOLUTIVA - NIVEL DE COMPLEJIDAD 6.4.1 Medidas Generales y Preventivas: Medicación analgésica Evaluación neurovascular Colocación de aparato de yeso temporal o definitivo Indicaciones de cuidado de yeso 96 Y CAPACIDAD HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE 6.4.2 Terapéutica Tratamiento no quirúrgico Indicaciones: Fractura no desplazadas Fracturas con mínimo desplazamiento y fracturas importante en ancianos con capacidad funcional limitada. PROCEDIMIENTO: - Inmovilizacion de fracturas con aparato yeso y/o férula. - Control radiográfico - Terapia fisica - Tratamiento quirúrgico - con conminución Indicaciones: Fracturas desplazadas Fracturas expuestas Fracturas con lesiones neurovasculares El paciente deberá ser hospitalizado se solicita perfil operatorio y riesgo cardiológico. Se consideran como sistemas de fijación: placa y tornillos, clavos Kishnner, fijador externo Indicaciones post operatorios - NPO por 06 horas - Cloruro de sodio 9%1000 cc - Cefalosporina 1º generación vía paranteral - Analgésicos y antiflamatorios vía paranteral - Uso de cabestrillos - Evaluación de signos de alarma - El paciente es dado de alta con las siguientes indicaciones Indicaciones de alta: - Mantener el brazo con cabestrillo - Analgésicos y antiflamatorios por vía oral - Antibiótico terapia por vía oral - Control por consultorio externo a la semana - Control radiográfico después de 04 semanas - Requerirá terapia y rehabilitación - Criterios de alta - Fractura consolidada, recuperación de la función articulada 6.4.3 Efectos Adversos o colaterales al tratamiento: Infección de herida operatoria celulitis, hematomas, presencia de cicatriz de herida operatoria, neuropraxia de nervio radial y cubital. 6.4.4 Signos de alarma Sangrado, neuropraxia de nervio radial y cubital. 6.4.5 Criterios de alta Consolidación de la fractura, recuperación de la función articular de miembro afectado. 6.4.6 Pronostico Dependerá el tipo de fractura, edad, compromiso de partes blandas. 97 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE 6.5 COMPLICACIONES Osteometrosis, artritis post traumática, cubito valgo, perdida de movilidad. 6.6 CRITERIOS DE REFERENCIA Y CONTRAREFERENCIA: Se referirá en caso de complicaciones que requieran el manejo de la especialidad. 98 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE 6.7 Fluxograma FRACTURA DISTAL DE HUMERO EN ADULTOS NO DESPLAZADAS RX CODO REDUCCIÓN CRUENTA MANEJO CONSERVADOR CONTROL RX POR CONSULTORIO EXTERNO SEMANAS NO DESPLAZAMIENTO DESPLAZADAS DESPLAZAMIENTO CONTROL POR CONSULTORIO HASTA CONSOLIDACIÓN REDUCCIÓN CRUENTA REHABILITACIÓN RETIRO DE YESO AL CONSOLIDAR LA FRACTURA ALTA REHABILITACIÓN ALTA 99 HOSPITAL GUÍA DE PRÁCTICA CLÍNICA VITARTE VII. ANEXOS No aplica VIII. REFERENCIAS BIBLIOGRAFICAS: Hoppenfeld e Murthy- Fracturas, tratamiento y rehabilitación. Edición original Marban Madrid-España 2001 Bernard F. Morrey-Traumatologia del codo. Edición original Marban Madrid-España Kenneth J. Koval, MD Joseph D. Z urckerman, MD 2° Edición original Marban Madrid-España Ronal MC Rae – Ortopedia y fracturas exploración y tratamiento. Edición original Marban Madrid-España James H. Beaty, MD Orthophae dic Knowledge Update-Extremidades superiores Edición original Marban Madrid-España Campbell- Cirugia Ortopedica Novena Edición original Marban Madrid-España Joseph Schatzer- Tratamiento quirúrgico de las fracturas Edicion Médica Panamericana 1989 Buenos Aires-Argentina Baver Kerschbdume Pisel- Cirugia Ortopedia pie y tobillo técnicas microquirúrgicas generales. Edición original Marban Madrid-España 100