Claves para hacerlo fácil
Anuncio

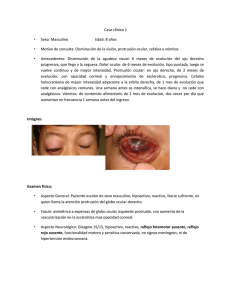
Claves para hacerlo fácil URGENCIAS OFTALMOLÓGICAS PONENTES: ALEJANDRO BAYON Profesor Titular del Departamento de Medicina y Cirugía Animal de la Universidad de Murcia. Responsable del Servicio de Oftalmología del Hospital Veterinario de la Universidad de Murcia. Diplomado del Colegio Latinoamericano de Oftalmología Veterinaria (CLOVE), diplomado en oftalmología por la Universidad Autónoma de Barcelona. Acreditado por AVEPA en la especialidad de Oftalmología. Miembro del Grupo de Oftalmología de AVEPA. Ha presentado ponencias y conferencias en congresos, cursos y seminarios nacionales e internacionales. Tiene en su currículum un premio nacional por trabajos publicados y un premio internacional por presentaciones a congresos. Su trabajo e investigación están centrados en la oftalmología, especialmente en la patología y cirugía de la cornea, el glaucoma, las lesiones oculares producidas por causas sistémicas y el tratamiento de alteraciones del polo posterior. Autor de múltiples publicaciones en revistas nacionales e internacionales. FERNANDO SANZ HERRERA Licenciado en la Universidad de Córdoba (1987) y Diploma de Postgrado en Oftalmología Veterinaria por la Universidad Complutense de Madrid (1997). Dirige la Clínica Veterinaria Ávila (El Puerto de Sta. María), y es asesor en patologías oculares para animales silvestres de la Consejería de Medio Ambiente de la Junta de Andalucía. En Abril de 2008 inaugura la Clínica de Oftalmología Veterinaria Bellavista Visionvet (primer centro de referencia de esta especialidad en Andalucía). HA realizdo estancias en México DF y en Nueva York. Pertenece a la Junta Directiva de SEOVET desde su fundación (2011), es miembro de la Red Europea de la Oftalmología Veterinaria y de la Visión Animal (REOVVA), socio de la ESVO y de SEO. Autor del libro “Manual de Oftalmología en el perro” y coautor de la colección de libros “La oftalmología en colores” MARTA LEIVA REPISO Licenciada en Veterinaria por la UAB (1998). Residente del ECVO en la UAB (2002-2005). Diplomada en Oftalmología por el European College of Veterinary Ophthalmologists (ECVO) (2005) y Doctora en Veterinaria (UAB, 2008). Forma parte del Servicio de Oftalmología del Hospital Clínico Veterinario de la UAB es Profesora Asociada de su Dpto. de Medicina y Cirugía Animal. Fundadora y actual Presidente del Grupo de Trabajo de Oftalmología de AVEPA. Codirige el único programa de residencia ECVO en España en la UAB. Es autora de más de 40 artículos en revistas indexadas y de diversos capítulos de libros de Oftalmología Veterinaria, y ha sido conferenciante en numerosos congresos. Su investigación se centra en la patología y cirugía de la córnea, uveítis, lesiones oculares en enfermedades infecciosas y tratamiento de alteraciones del polo posterior. TERESA PEÑA Licenciada en Veterinaria (1987) y Doctora en Veterinaria (1993) por la UAB. Diploma en oftalmología por la UAB (1988) y CES Oftalmología (1989). Completó la residencia en Oftalmología en NCSU. Es Profesora Titular en la UAB y jefe del servicio de Oftalmología en su Hospital Clínico. Diplomada por el European College of Veterinary Ophthalmology (ECVO) en 1999. Miembro del Comité de Examen del ECVO de 2002 a 2010 y del Comité de Credenciales desde 2010. Miembro de la Junta Directiva del European Society of Vet. Oph. (ESVO) de 1999 a 2009. Directora del Curso de Postgrado en Oftalmología Veterinaria que se imparte en la UAB desde 1996. Codirige un programa de residencia del ECVO en la UAB. Ha publicado más de 40 artículos en revistas indexadas. Su investigación se centra en la patología y cirugía de la cornea, las uveítis, las lesiones oculares producidas por enfermedades infecciosas y el tratamiento de alteraciones del polo posterior. . CONTENIDO: Introducción La presentación de casos de urgencias oftalmológicas en la clínica veterinaria es frecuente. El clínico debe saber enfrentarse al animal enfermo y ser capaz de identificar correctamente el problema. Esto último le permitirá diseñar la estrategia terapéutica dirigida a resolverlo, y a impedir secuelas que, en no pocas ocasiones, implican la pérdida de visión o incluso la del propio órgano. Saber ver, razonar y tomar decisiones ante un afección ocular urgente es el objetivo de esta Jornada de Formación Continuada en Oftalmología. Aportando nuestra experiencia y recomendaciones pretendemos ofrecer al veterinario las herramientas necesarias para afrontar las urgencias oculares con mayor seguridad y confianza. Así mismo, se establecerán los criterios para iniciar el tratamiento de las diferentes presentaciones y decidir con seguridad cuándo es necesario referir el paciente a un especialista. APRENDIENDO A REALIZAR UNA CORRECTA EXPLORACIÓN OFTALMOLÓGICAS CON EL MATERIAL BÁSICO El coste económico se ha considerado durante muchos años como una limitación importante para realizar una exploración oftalmológica. Esta charla demostrará que puede realizarse de forma correcta con un mínimo de material e inversión económica. A su vez, proporcionará los puntos clave para realizar la exploración oftalmológica de manera sistemática, a partir de la cual poder emitir un diagnóstico. Durante la conferencia se repasará el uso del oftalmoscopio, y se proporcionarán las claves para explorar el globo ocular y los anejos. EL OJO ROJO: CLAVES PARA RECONOCER ENFERMEDADES OCULARES MUY DIFERENTES El ojo rojo es una de las presentaciones más comunes en oftalmología. Es un signo clínico frecuente, que acompaña a múltiples enfermedades oculares, por lo que no siempre es indicativo de conjuntivitis. Esta conferencia proporcionará la información necesaria para hacer el abordaje clínico del ojo rojo desde un punto de vista totalmente práctico. Siguiendo una serie de diagrama de flujos proporcionaremos las herramientas diagnósticas necesarias para su aplicación práctica en la clínica diaria. SITUACIONES URGENTES: ¿QUÉ HACER ANTE UNA LACERACIÓN PALPEBRAL? ¿SON TODAS LAS ÚLCERAS IGUALES? ¿CÓMO PLANTEAR SU TRATAMIENTO? ¿CÓMO RESOLVER UN PROLAPSO OCULAR? Las urgencias oftalmológicas que afectan a órbita, córnea o anejos son frecuentes en clínica de pequeños animales. Éstas pueden ser de mayor o menor severidad, pudiendo comprometer la integridad y función del globo ocular. Es de vital importancia realizar el diagnóstico y tratamiento en las fases iniciales de las enfermedades para poder incrementar las posibilidades de éxito. Mediante casos clínicos se profundizará en el abordaje adecuado de las urgencias más significativas de párpados, córnea y órbita. Discutiremos cómo tratar una úlcera corneal y qué tratamiento es el más indicado para cada tipo de úlcera. A su vez, se proporcionarán las claves para mejorar el pronóstico visual en casos de prolapso ocular y para reducir la cicatriz y problemas secundarios tras una laceración palpebral. URGENCIAS DEL SEGMENTO ANTERIOR Y EL CRISTALINO: ¿QUÉ DEBO SABER, QUÉ HACER Y QUE NO HACER? Las urgencias que afectan al segmento anterior y al cristalino, a pesar de ser evidentes a través de una estructura transparente como es la córnea, pueden pasar desapercibidas por algunos propietarios, detectándolas en fases avanzadas y de forma aguda. Las más frecuentes son uveítis, glaucoma, cataratas y luxación de cristalino. Esta conferencia pretende, mediante casos clínicos, mostrar el abordaje clínico y terapéutico de estas enfermedades desde un punto de vista totalmente práctico. A su vez remarcará cuáles son las prácticas más indicadas y cuáles podrían comprometer la visión del animal y empeorar el cuadro clínico. APRENDIENDO A REALIZAR UNA CORRECTA EXPLORACIÓN OFTALMOLÓGICA CON EL MATERIAL BÁSICO Alejandro Bayón (DVM. PhD, Dipl CLOVE, GEA-Oftalmología) INTRODUCCIÓN Al igual que ocurre con otros sistemas corporales, la exploración de un paciente con una afección oftalmológica consiste en la obtención de una historia clínica detallada, una exploración completa de las estructuras perioculares y el ojo, teniendo en ocasiones que emplear pruebas diagnósticas especializadas, en función de la historia clínica y de los hallazgos de exploración. En base a lo comentado, describiremos los equipos y materiales de diagnóstico necesarios para realizar un examen oftalmológico básico. También comentaremos al final procedimientos más especializados para familiarizarse con ellos. EXAMEN OFTALMOLÓGICO 1. Evaluación de la visión El paciente debe observarse en el trayecto realizado hasta la consulta, pudiendo observar la forma de caminar, choque con objetos, mirada fija o renuncia a quererse mover, ya que el ambiente es desconocido para él. Posteriormente, debe observarse como evoluciona en la sala de exploración mientras se obtiene la anamnesis de la historia clínica. La visión puede evaluarse mediante la respuesta frente a los movimientos de las manos, utilización de luces brillantes o bolas de algodón lanzadas en su campo visual. Uno de los reflejos empleados es el de amenaza, que debe realizarse sin desplazar aire o tocar la superficie del animal y de forma individual para cada ojo (poca respuesta del gato). El examen de la visión debe realizarse con luz normal y posteriormente en penumbra. Otro tipo de pruebas a emplear son: laberinto y seguimiento rayo láser. 2. Historia clínica La obtención de una historia clínica completa y detallada es una parte importante del proceso diagnóstico. Las preguntas que deben hacerse son las siguientes: - ¿Cuál es la vivienda del animal y su dieta? - ¿Ha padecido alguna otra afección ocular en el pasado? - ¿El animal tropieza? ¿De noche o de día? ¿Desde cuando? - ¿Presenta secreciones? ¿Cuál es su aspecto? - ¿Ha habido cambios en la coloración ocular? - ¿Tiene alteraciones del comportamiento? - ¿Ha padecido o padece alguna afección sistémica? - ¿Conoce antecedentes familiares? 3. Examen ocular básico Se debe seguir una secuencia ordenada para no interferir unas pruebas con otras. El test de Schirmer debe realizarse antes de manipular el ojo o aplicar colirios, así como, la obtención de muestras para cultivos. El uso de midriáticos es necesario para el examen del cristalino y la cámara posterior, pero no deben aplicarse antes de medir la presión intraocular. La medición de la presión intraocular requiere anestesia tópica y debe realizarse antes de una excesiva manipulación del paciente. a. Test de Schirmer Es un método semi-cuantitativo que mide la fracción acuosa de la lágrima. La prueba se realiza con tiras estériles de papel absorbente empaquetadas de forma individual, que poseen una escotadura a 5mm de su extremo. Tras doblar la tira a nivel de la escotadura, se introduce durante 1 minuto en el fondo del saco conjuntival inferior. Normalmente el animal cierra los párpados durante la prueba. Inmediatamente tras extraer la tira debe realizarse la medida desde la escotadura hasta el final de la parte humedecida. Esta prueba no es lineal, por tanto el obtener un valor en 30 segundos no implica que sea el doble en 1 minuto. Existen dos tipos de prueba de Schirmer: • Prueba 1 que mide la producción basal y refleja (más común) • Prueba 2 que se elimina la sensibilidad corneal con anestesia tópica Los valores normales del test de Schirmer para el perro son de 21.9 ± 14 mm/min y para el gato de 20 ± 4.5 mm/min. b. Reflejos fotomotores Debe realizarse en penumbra con un fuente de luz brillante. Los reflejos pupilares pueden verse afectados por el estado psíquico del animal, la iluminación de la sala, la edad, las drogas tópicas y sistémicas y la intensidad del estímulo. Tras valorar el tamaño, la forma y la simetría de las pupilas en estado de reposo (técnica de retroiluminación), se debe estudiar la reactividad pupilar. El reflejo por el que la pupila se contrae en respuesta a la llegada de la luz a la retina se denomina reflejo fotomotor pupilar. En la mayoría de los mamíferos la miosis pupilar del ojo iluminado (directo) es ligeramente superior a la del ojo contralateral no iluminado (indirecto o consensual). Hay que tener en cuenta que el reflejo fotomotor pupilar es un reflejo subcortical que requiere una función retiniana relativamente pequeña. Por tanto, un reflejo directo positivo no es un signo indicador de visión. c. Tonometría Es la técnica mediante la cual valoraremos la presión intraocular. Contribuye al diagnóstico de uveítis, glaucoma, así como, al control de la respuesta al tratamiento, pudiendo valorar la reducción o aumento de los mismos. Existen variaciones entre individuos, así como, de la técnica empleada y la hora del día. La colaboración del paciente es un factor importante y se debe tener cuidado para minimizar la presión aplicada alrededor del cuello o del área orbital o al separar los párpados. Los valores normales son 10-20 mmHg. Existen diferentes métodos: - Tonometría por indentación (tonómetro de Schiötz): se compone de tres partes, el émbolo, la plataforma de montaje y el mango. Además posee diferentes pesos (5.5g, 7.5g y 10.0g ó 15.0g). Cuanto mayor sea el peso aplicado al ojo, mayor será la indentación. Antes de colocar el tonómetro debe de instilarse una gota de anestésico tópico sobre la superficie ocular. El paciente se sujeta colocando la superficie ocular horizontal abriendo cuidadosamente los párpados. La lectura realizada se traslada a unas tablas, dependiendo del peso utilizado, para obtener la presión intraocular. - Tonometría por aplanamiento (Tono-Pen): se basa en que la fuerza requerida para aplanar un área dada de una esfera es igual a la presión en el interior de la esfera. Presenta una serie de ventajas, destacando que no es necesario mantener vertical la cabeza del paciente, debido al pequeño tamaño de la sonda se puede aplicar en córneas irregulares y la presión se muestra directamente en mmHg. Previo a su utilización se debe aplicar un colirio anestésico. Se abren cuidadosamente los párpados y se realizan múltiples toques delicados de forma paralela a la córnea. La fiabilidad la determina el equipo debiendo ser siempre del 5%. - Tonometría de rebote (TonoVet): consiste en el lanzamiento de una pequeña sonda con el extremo redondeado a una distancia fija de la córnea, valorando el movimiento del cabezal a medida que contacta sobre la córnea y vuelve (rebota) hacia el instrumento. Este método se ve afectado por la tensión de la superficie ocular, por lo que debe realizarse antes de administrar cualquier colirio. d. Cultivos y citologías Los cultivos deben hacerse antes de cualquier administración de colirios, ya que muchos contienen agentes bacteriostáticos. Para ello se utilizarán hisopos húmedos estériles, teniendo especial cuidado de no tocar la piel y el pelo. El objetivo final es realizar cultivos y antibiogramas. Para las citologías se debe aplicar previamente un anestésico tópico, para posteriormente realizar un raspado de la conjuntiva enérgico sin producir hemorrágia mediante la espátula de Kimura, parte posterior de una hoja de bisturí o cepillos. A continuación, se colocará en un portaobjetos realizando tinciones (Gram, Giemsa, Diff-Quick…). e. Examen órbita y anexos La órbita se evalúa para observar la simetría, la relación entre el ojo y la órbita, deformidades o cambios de tamaño. También debe valorarse la presencia o ausencia de estrabismo y nistagmo. Para completar el examen debe observarse la posición del párpado para evaluar el tamaño relativo del globo ocular, examinar la boca en la zona del suelo orbital (posterior al último molar), palpación del margen orbital y realizar la retropulsión del globo. f. Párpados Se deben valorar anomalías en la posición, función y estructura. Los párpados deben contactar con la superficie ocular y además, se debe analizar la integridad y rapidez del parpadeo. Los bordes tarsales son regulares y ligeramente arqueados, permitiendo ver fácilmente la apertura de las glándulas de Meibomio. Las pestañas o cilios se localizan en el párpado superior en tres filas irregulares, teniendo siempre en cuenta que el gato carece de cilios. Es importante para la exploración de los párpados la utilización de magnificación y buena luz, ya que de no ser así pueden pasar desapercibidas ciertas afecciones como las distiquiasis y cilios ectópicos. g. Conjuntiva y membrana nictitante La exploración de la conjuntiva palpebral se realiza mediante la eversión de los párpados pudiendo observarse su coloración, vascularización, presencia de exceso de folículos linfoides, laceraciones, masas, crecimientos anormales, laceraciones, hemorrágias y edema. También debe valorarse la conjuntiva palpebral y bulbar de la membrana nictitante, así como, el saco conjuntival ya que pueden ser objeto de diferentes afecciones (presencia de cuerpos extraños, conjuntivitis folicular). Respecto a la membrana nictitante se debe evaluar la conformación del borde libre (relacionado con las ramas horizontal y vertical de su cartílago), así como, la glándula situada en su base. Esta última se puede prolapsar provocando la aparición del ojo en cereza. h. Esclerótica Su exploración va encaminada para la detección de cambios de coloración, masas anormales y laceraciones. En relación a la vascularización los vasos esclerales perilimbares son rectos, pequeños e inmóviles, a diferencia de las vasos conjuntivales que son grandes, móviles y ramificados. Estas características de la vascularización puede ser utilizada para diferenciar una conjuntivitis de una iridociclitis mediante la utilización de un colirio de fenilefrina. En el primer caso se produce la palidez en la vascularización. Otras condiciones como en el caso del glaucoma aparece un agrandamiento y congestión de las venas epiesclerales, persistiendo aún después de haberse controlado. e. Córnea La córnea es lisa, transparente, brillante, avascular y no pigmentada. Debe examinarse cuidadosamente para evaluar pérdidas de transparencia, opacidades, vascularización, pigmentación, sequedad, crecimientos, cuerpos extraños, laceraciones, cambios de contorno y úlceras. Ante diferentes afecciones en la córnea pueden aparecer dos tipos de vascularización: • Superficial: vasos presentes en el primer tercio del estroma, continuos y de forma arborizada. Están asociados a afecciones superficiales. • Profunda: vasos pequeños, profundos, que recorren poco espacio en la córnea y que forman como un cepillo en la zona limbar. Están asociados a inflamación intraocular. Para completar el examen de la córnea se deben emplear colorantes tópicos vitales (muy importante el realizar lavado intenso tras la aplicación de los mismos): • Fluoresceína: disponible en tiras de papel y colirios. Cuando la córnea posee una lesión epitelial la fluoresceína quedará retenida en el estroma corneal. Esta prueba también es muy útil para observar la permeabilidad del conducto nasolacrimal (Test de Jones). • Rosa Bengala: disponible en tiras de papel. Valora la integridad del epitelio corneal y conjuntival. Produce un rojo intenso frente a la muerte y degeneración celular, indicando defectos de mucina de la película lagrimal. Es una prueba para aplicar en el diagnóstico de queratoconjuntivitis seca y queratitis de diferentes orígenes. La única precaución es que esta prueba provoca dolor corneal debido a la irritación de las terminaciones nerviosas. f. Cámara anterior Se debe valorar la transparencia y su profundidad. Cuando en su interior tenemos incremento de proteínas y celularidad se observará con luz intensa y magnificación, observando el efecto Tyndall (humo en cámara anterior o paso de partículas a través del haz de luz). g. Iris Se valora color, forma, tamaño pupilar, superficie y movimiento. Respecto al color observaremos tres zonas: el margen pupilar, el collarete y la base del iris. También se pueden poner de manifiesto uniones del mismo con la cápsula anterior del cristalino y con el endotelio corneal (afecciones congénitas o secundarias a procesos inflamatorios intraoculares). h. Cristalino Es una estructura transparente y avascular en la cual debemos detectar opacidades, alteraciones en su posición y tamaño. Para la valoración de las opacidades podemos emplear las imágenes de Purkinje mediante un foco de luz o mediante biomicroscopía. Previo a la valoración del cristalino, así como, de estructuras posteriores, debe dilatarse la pupila mediante la aplicación de tropicamida tópica al 1% (1 gota cada 10 minutos durante 20 minutos). No debe confundirse la esclerosis del cristalino con las cataratas. La esclerosis no impide la visión ni la visualización oftalmoscópica del fondo de ojo. i. Vítreo Es un gel claro situado entre la capsula posterior del cristalino y la retina. Su parte anterior se puede explorar mediante iluminación focal y magnificación, a diferencia de la parte posterior que se realizará mediante oftalmoscopía o biomicroscopía asociada a lentes. Las anomalías del vítreo que pueden observarse son mallas vítreas, hialosis asteroide, sínquisis centelleante, vascularización (remanentes de vasos hialoideos), hemorragias e infiltrados de células inflamatorias (Tyndall en vítreo). j. Fondo de ojo Para su examen requiere el empleo de la oftalmoscopía directa o indirecta. La oftalmoscopía directa se denomina de esta manera ya que no se interpone ninguna lente condensadora entre el oftalmoscopio y el ojo del paciente. La imagen es directa, real y derecha magnificada 17-19 veces. El área del fundus que se visualiza es de dos discos de diámetro aproximadamente. En el inicio de la exploración debe colocarse la numeración (dioptrías) en el “0” para posteriormente mover a números positivos (negros) y negativos (rojos), aproximadamente el “3” para observar el máximo enfoque. Además utilizando otras dioptrías podemos valorar el cristalino (+8 y +12) y la córnea (+20). La oftalmoscopía indirecta complementa a la anterior. Para realizarla se debe dirigir una fuente de luz muy brillante formando un eje de 0º con el eje visual e interponiendo una lente condensadora (+20 D). La imagen que se forma es invertida, requiriendo aprendizaje previo. Las ventajas frente a la directa es la percepción de la profundidad, campo visual mayor, mayor facilidad de visualización del fundus periférico, facilidad para compensar los errores refractarios y movimientos del ojo, estereopsis, mayor distancia entre el observador y el paciente. La desventaja es la menor amplificación de áreas específicas. Para familiarizarse con el estudio del fondo de ojo, puede iniciarse mediante la utilización del Panoptic. En la visualización del fondo de ojo deben diferenciarse el área tapetal (brillante), el área no tapetal, vascularización de la retina y nervio óptico, así como, las peculiaridades existentes entre especie y razas. El examen del fondo de ojo se encamina a evaluar cambios en su apariencia, desprendimiento de retina, hipoplasia o displasia coriorretinal, adelgazamiento, congestión, hemorragia, colobomas, cicatrices, cambios de pigmentación y focos de inflamación. De forma más específica para el nervio óptico se debe examinar el tamaño, la forma, el color, masas, excavaciones o colobomas. 4. Procedimientos de diagnóstico especiales Los procedimientos de diagnóstico especiales es necesario tener conocimiento de ellos, así como su utilidad, para poder demandar su utilización en ciertas afecciones oculares (referir casos). a. Gonioscopia Consiste en la exploración del ángulo iridocorneal o de drenaje del humor acuoso. Si se sustituye el aire que rodea la córnea por una goniolente que posea un índice de refracción próximo al de la córnea, la reflexión interna total es eliminada y los rayos de luz del ángulo de drenaje pueden observarse directamente a través de la goniolente. También pueden utilizarse instrumentos de magnificación combinados con éste como el biomicroscopio. Existen diferentes tipos de goniolentes: directas (por ejemplo lente de Koeppe) e indirectas (por ejemplo lente de Goldman). En pacientes que colaboran es suficiente la aplicación de un colirio anestésico, aunque otras veces se requiere la sedación. Se utiliza principalmente para determinar si el ángulo es abierto, estrecho o cerrado, si se encuentra obstruido por restos mesodérmicos o si existen cuerpos extraños, tumores o exudados inflamatorios. b. Ecografía Este método es útil cuando existen opacidades que interfieren con la visualización de estructuras posteriores. También se emplea para valorar las estructuras orbitarias y guiar la aspiración con aguja fina. Actualmente existen muchos equipos de ecografía general que pueden ser aplicados para oftalmología. La técnica consiste en la aplicación de un colirio anestésico tópico y aplicación del gel transductor y la sonda directamente en la superficie corneal o encima de los párpados. c. Biomicroscopía o lámpara de hendidura Respecto a esta técnica hay disponibilidad en el mercado de equipos portátiles o fijos. Su gran ventaja es la integración en el mismo equipo de la fuente de luz y magnificación. La luz además se puede modificar hacia una banda, pudiendo realizar cortes ópticos del ojo para poder identificar el lugar de las lesiones. d. Otros Electrorretinografía, angiografía fluoresceínica, TAC y resonancia magnética. El OJO ROJO: CLAVES PARA RECONOCER ENFERMEDADES OCULARES MUY DIFERENTES M Marta Leiva (Dipl ECVO, PhD, DVM, GEA-Oftalmología) INTRODUCCIÓN El “ojo rojo” es una de las presentaciones más comunes en oftalmología, llegando a representar, junto con el blefaroespamo, aproximadamente el 75% de los casos referidos en oftalmología. Es un signo clínico frecuente e inespecífico, que acompaña a múltiples enfermedades oculares, por lo que no siempre es indicativo de conjuntivitis. La congestión ocular suele acompañar a otros signos (específicos e inespecíficos), conformando el cuadro clínico oftalmológico. Solamente tras la exploración oftalmológica, el veterinario podrá emitir el diagnóstico definitivo, siendo la conjuntivitis uno de los múltiples posibles diagnósticos. Esta ponencia proporciona las herramientas necesarias, en forma de diagrama de flujo, para facilitar el abordaje diagnóstico de estos casos con mayor seguridad y eficacia. RECUERDO ANATÓMICO Y FISIOLÓGICO ANATOMIA. La congestión ocular, coloquialmente conocida como “ojo rojo”, puede afectar al tejido que recubre los párpados en su parte interna (conjuntiva palpebral), al tejido que se encuentra alrededor del globo ocular y se ancla en el limbo esclerocorneal (conjuntiva bulbar), y a la esclera o epiesclera (vasos más profundos). La conjuntiva está formada por: - epitelio escamoso estratificado no queratinizado, que contiene células globosas (encargadas de la secreción de la capa de mucoproteínas del film lacrimal) - sustancia propia, en la que se encuentran los nodulillos linfáticos (capas superficiales), y los vasos y nervios (capas más profundas). Tanto la conjuntiva palpebral como la bulbar son estructuras muy vascularizadas y que pueden, según la raza, presentar diferentes grados de pigmentación. La conjuntiva palpebral se caracteriza por ser gruesa, opaca, rosada e inmóvil; mientras que la conjuntiva bulbar es fina, semitransparente y móvil. FISIOLOGÍA. La conjuntiva participa en la dinámica de la película lacrimal, protege al globo ocular, facilita su movimiento y en ciertas ocasiones puede ser de ayuda a la cicatrización corneal. Al ser uno de los anejos oculares de mas fácil exploración, los propietarios observadores pueden detectar pequeños cambios en fases tempranas. Al estar altamente vascularizada, la conjuntiva suele responder ante una agresión mediante marcada vasodilatación, dando el aspecto característico de “ojo rojo”. A su vez, la conjuntiva bulbar al ser fina y transparente, permite la visualización de los vasos más profundos ubicados en las diferentes capas esclerales. Estos vasos, que en condiciones normales prácticamente son imperceptibles, en casos de afección corneal o intraocular pueden dilatarse e incrementar en número, dando un aspecto de “ojo rojo”. En resumen, la congestión ocular puede ser palpebral, cuando la conjuntiva palpebral es la afectada, o bulbar. En casos de congestión bulbar cabe diferenciar entre vasos superficiales (conjuntiva bulbar) o vasos profundos (esclera y episclera). Esta diferenciación puede realizarse mediante varios métodos, entre ellos: - Experiencia del oftalmólogo, por el aspecto y grosor de los vasos, siendo los más profundos de mayor calibre. - Movilidad con un hisopo estéril, dado que los profundos (esclerales) muestran menos movilidad que los superficiales (conjuntivales). - Vasoconstricción inducida por simpaticomiméticos como la fenilefrina. Una gota de colirio de fenilefrina hará desaparecer al congestión conjuntival, pero no la escleral. DIAGNÓSTICO DIFERENCIAL DEL OJO ROJO El signo clínico de “ojo rojo” puede presentarse en múltiples enfermedades oftalmológicas. Muchas veces la congestión es secundaria a la inflamación de la superficie ocular, pero en otras ocasiones la congestión puede ir asociada a una alteración intraocular, siendo entonces un síntoma de una patología más grave. Afortunadamente muchos pacientes que presentan ojo rojo tienen una inflamación leve en la superficie ocular, que puede deberse a distintas patologías. Las más frecuentes son las conjuntivitis pero también el síndrome de ojo seco o queratoconjuntivitis seca. En otros casos, la congestión puede ir asociada a alteraciones corneales o intraoculares más severas, entre ellas úlceras corneales de diferente profundidad y severidad, queratitis no ulcerativas (pannus pigmentario, queratitis eosinofílica, queratitis estromal por herpesvirus, absceso corneal,…), escleritis o epiescleritis, uveítis anteriores, glaucoma, luxación de cristalino, entre otras.. La congestión que se limita a la conjuntiva palpebral suele asociarse a procesos conjuntivales, mientras que la congestión bulbar puede ir asociada además a procesos corneales e intraoculares. Es de vital importancia para el clínico diagnosticar cuál es la causa de la congestión ocular en fases tempranas de la enfermedad para iniciar el tratamiento adecuado lo antes posible y evitar secuelas. Cada enfermedad ocular tiene un tratamiento específico, que puede ser contraproducente para otras enfermedades, por lo que es en el diagnóstico oftalmológico donde radica la llave del éxito terapéutico. ABORDAJE DIAGNÓSTICO DEL OJO ROJO El correcto abordaje de la congestión ocular se inicia con la exploración oftalmológica completa y sistemática. Algunos de las fases exploratorias pueden ser de gran valor diagnóstico, evidenciando signos patognomónicos de enfermedades oculares muy concretas, tales como: valor de test de Schirmer reducido (KCS), efecto tyndall (uveítis), creciente afáquico (luxación o subluxación de cristalino), aumento de la presión intraocular (glaucoma), captación de fluoresceína (úlcera corneal),… Os presentamos a continuación unos diagramas de flujo que pueden ser de gran ayuda en el abordaje de la congestión ocular en el perro. En ellos se listan los diagnósticos que con mayor frecuencia se observan en la clínica diaria. ABORDAJE DIAGNÓSTICO DEL OJO ROJO COMO URGENCIA DIAGNÓSTICO OCULAR KCS OJO ROJO < 15mm 1. STT1 * CONSIDERACIONES ESPECIALES > 15mm Reacción de amenaza: inespecífica Reflejo de deslumbramiento: inespecífico Reflejo pupilar: inespecífico - Miosis: más indicativo uveítis - Midriasis: podría ser indicativo glaucoma 2.Neuroftalmologia Conjuntivitis Resto exploración normal Palpebral 3. Congestión ocular Bulbar Indicativo de proceso corneal o intraocular Neovascularización corneal - Superficial - Profunda (estromal profunda o intraocular) 4. Exploración anejos Edema corneal - Localizado (epitelial: falta de epitelio) - Difuso (endotelial: causa intraocular o endotelial) 5. Exploración corneal/escleral Pigmento, infiltrado celular, infiltrado metabólico Hifema, fibrina, hipopión, Pks, rubeosis iridis, edema iris,… Uveítis Glaucoma positivo > 20-25mm Hg 6. Exploración segmento anterior 7. Efecto tyndall * 8. Tonometría * Creciente afáquico Negativo < 20-25mm Hg 9. Funduscopia Úlcera corneal positivo 10. Fluoresceína * Negativo Luxación/subluxación cristalino ABORDAJE DIAGNÓSTICO DEL GLAUCOMA SITUACIONES URGENTES QUE AFECTAN A ANEJOS OCULARES Y SUPERFICIE OCULAR: ¿QUÉ HACER ANTE UNA LACERACIÓN PALPEBRAL? ¿SON TODAS LAS ÚLCERAS IGUALES..-CÓMO HE DE PLANTEAR SU TRATAMIENTO? ¿ CÓMO Y CUÁNTO TIEMPO TENGO PARA RESOLVER UN PROLAPSO OCULAR? Teresa Peña (Dipl ECVO, PhD, DVM, GEA-Oftalmología) INTRODUCCIÓN Las urgencias que afectan los anejos oculares y la superficie ocular son frecuentes en la clínica de pequeños animales. Por afectar la porción más externa de los ojos son, además, fáciles de evidenciar por los propietarios, por lo que resultan en motivo frecuente de consulta. Pueden ser de mayor o menor severidad, pudiendo comprometer la integridad y función del globo ocular. Por este motivo, es de vital importancia realizar el diagnóstico y tratamiento en las fases iniciales de las enfermedades, incrementando así las posibilidades de éxito. Algunas de las enfermedades que trataremos deben considerarse como urgencias reales y ser atendidas lo antes posible. Otras, en cambio, son urgencias relativas, pero se beneficiarán del tratamiento no diferido. En esta charla hablaremos, mediante casos clínicos, de laceraciones palpebrales, queratoconjuntivitis seca, úlceras corneales y prolapso ocular. Laceraciones palpebrales La integridad de los párpados es fundamental para la salud de la superficie del globo ocular, y para mantener la transparencia de la córnea. Es imprescindible mantener la integridad estructural (forma de los párpados) y la función palpebral (movilidad) para asegurar todas las funciones palpebrales que incluyen; - Protección del globo ocular - Repartición y Limpieza de la película lagrimal - Bombeo hacia la carúncula evitando la epifora - Secretar componentes de la película lagrimal Todas estas funciones las ejercen mediante el parpadeo automático y el parpadeo como respuesta a la amenaza. Las laceraciones palpebrales deberán suturarse, lo antes posible, para conseguir la cicatrización por primera intención y reducir retracciones cicatriciales. Los párpados están ricamente inervados y tienen, por tanto, cicatrización rápida y alta tolerancia a las agresiones. Veremos la forma correcta de suturar las laceraciones palpebrales evitando retracciones y malposiciones, y preservando la forma y la función palpebral. La sutura en dos planos, el punto en ocho, el material de sutura y su grosor, así como el control de los puntos lagrimales son algunos de los aspectos que trataremos en detalle. Úlceras Corneales Algunas úlceras corneales pueden ser simples y resultar fáciles de tratar, mientras que otras pueden evolucionar en profundidad, o sufrir procesos de degeneración del colágeno, y poner en riesgo la integridad del globo ocular y la visión. Recomendamos la lectura del artículo publicado en la revista de AVEPA: “Claves clínicas para el diagnóstico y tratamiento de las úlceras corneales en el perro” M.T. Peña y M. Leiva. Clin. Vet. Peq. Anim, 2012, 32 (1):15-26 Durante la charla profundizaremos en los puntos tratados en el artículo y los aplicaremos igualmente a las úlceras de los gatos. Prolapso del globo ocular Se produce por el desplazamiento anterior del globo ocular hacia el exterior de la órbita, quedando los párpados atrapados por detrás de su ecuador. Las razas más afectadas son las braquicéfalas, tras peleas, golpes en el cráneo o atropellos. En estas razas el prolapso está facilitado por tener la órbita muy estrecha y la apertura palpebral muy grande (euriblefaron). Cuando la proptosis ocurre en una raza dolicocéfala, el traumatismo necesario para producirla es mucho mayor (peor pronóstico). La proptosis ocular es una URGENCIA Oftalmológica médica y quirúrgica. Incluso en los casos en los que la visión no puede salvarse, realizar un tratamiento rápido y correcto asegura el mantenimiento del globo ocular y la estética del animal. La protrusión puede producirse con o sin ruptura de los músculos extraoculares. El músculo más frecuentemente afectado es el recto interno. El número de músculos seccionados es importante para el pronóstico. El tiempo transcurrido desde el momento de la proptosis hasta la resolución, y el tratamiento recibido durante ese periodo son fundamentales en la emisión del pronóstico. El globo ocular está expuesto, no hay parpadeo y la lagoftalmia produce desecación corneal. El nervio óptico deberá permanecer traccionado el menor tiempo posible si se quiere evitar una neuritis óptica que ocasionaría la pérdida de la visión. En los gatos es mucho más importante ya que el nervio óptico tiene una longitud menor a la de los perros. El examen oftalmológico deberá ser exhaustivo, para valorar la posible recuperación funcional. Se tendrán en cuenta signos clínicos tales como el hifema y los resultados de la exploración neuro-oftalmológica (reflejo pupilar directo y consensual del ojo afectado, reflejo de deslumbramiento). Previamente al tratamiento, el clínico deberá asegurarse de que el perro o gato no tenga ninguna otra alteración sistémica que comprometa su vida, tales como una hemorragia interna, neumotórax etc , explorar el sistema cardiovascular y valorar un posible estado de shock, tratándole para que pueda ser anestesiado con menos riesgos. Es conveniente administrar atropina por vía sistémica para evitar los estados parasimpaticotónicos, muy frecuentes en estas razas, y que pueden ocasionar una parada cardiaca. Durante todo el tiempo de preparación y exploración mantendremos el ojo debidamente protegido, recubierto con gasas humedecidas en soluciones hipertónicas frías para evitar la desecación, disminuir el edema corneal, ayudar a bajar la inflamación y evitar la quemosis. Pueden añadirse gasas con hielo picado para disminuir más la inflamación (nunca con cubitos). Durante la charla explicaremos detenidamente las opciones de tratamiento quirúrgico empleando esquemas y fotografías. Discutiremos los parámetros empleados en la elección del tratamiento quirúrgico más indicado en cada caso, así como las complicaciones postoperatorias y el resultado final. “Grosso modo”, el tratamiento quirúrgico puede ser conservador (reintroducción del globo ocular en la órbita + colgajo de membrana nictitante o blefarorrafia temporal) o no conservador (enucleación). En los casos en los que se decide realizar el tratamiento conservador, además de la eventual pérdida de la visión, podemos encontrar como secuelas úlceras corneales por denervación, lagoftalmus, queratitis por exposición, queratoconjuntivitis seca, estrabismo divergente, glaucoma y pthisis bulbi. Cuando el prolapso ocurre en razas braquiocefálicas, es muy importante realizar cantoplastia lateral y/o medial bilateral para prevenir la proptosis en el otro ojo, y disminuir las secuelas en el ojo afectado, especialmente si presentan euriblefaron marcado. URGENCIAS QUE AFECTAN AL SEGMENTO ANTERIOR Y AL CRISTALINO: ¿QUÉ DEBO SABER? ¿ QUÉ PUEDO HACER Y QUÉ NO DEBO HACER? Fernando Sanz (DVM, GEA-Oftalmología) INTRODUCCIÓN: Recordatorio anatómico y fisiopatología de las estructuras del segmento anterior El segmento anterior del ojo está formado esencialmente por aquellas estructuras que se encargan de la “formación” de la imagen, de manera que engloba a la córnea, de la que ya hemos hablado anteriormente, el iris y el cristalino. En el segmento anterior se encuentra la cámara anterior, situada entre la córnea y el iris, y la cámara posterior, espacio comprendido entre la cara posterior del iris y el cristalino. En lo que a fisiología ocular se refiere, el segmento anterior va a tener un papel fundamental en la visión. La correcta transparencia de sus medios (córnea, humor acuoso y cristalino) permtirá el paso de la imagen hacia el vítreo, de forma que las alteraciones que conlleven la pérdida de esta, darán lugar a un déficit visual que, en casos extremos, pudiera llegar a la ceguera. La presencia de material inflamatorio en el humor acuoso, sangre, contenido del cristalino…son algunos ejemplos de lo anterior. Del mismo modo que todas aquellas alteraciones que afecten a la transparencia de la lente, el cristalino, también provocarán la correspondiente dificultad en el paso de la imagen hacia la retina y se expresarán como una dificultad para ver. La segunda función que se alterará en las enfermedades de estas estructuras será la de la regulación de presión intraocular. Los mecanismos de producción y evacuación del humor acuoso que se encargan del correcto equilibrio entre estas dos acciones se encuentran localizados en el epitelio secretor que cubre el cuerpo ciliar y en las esructuras implicadas en su drenaje, ubicadas en el ángulo iridocorneal. Las alteraciones que afecten a estos mecanismos se expresarán, por lo tanto, en variaciones de la presión intraocular. La inflamación de la úvea, de la que los cuerpos ciliares forman parte, se traducirá por lo tanto en una disminución en la producción de humor acuoso y, con ello, de la presión intraocular (PIO), mientras que aquellas alteraciones que afecten a la normalidad de las estructuras del ángulo iridocorneal, darán lugar a una dificultad en su drenaje y provocarán incrementos de la PIO. Solo una excepción a la regla anterior que merecerá ser destacada: existen uveítis que acaban siendo hipertensivas, y es que, aunque en ellas la producción de humor acuoso se encuentra disminuida, la dificultad que provocan en el paso del humor acuoso a través de la pupila o el grado de obstrucción que pueden acarrear en el drenaje de este a través del ángulo, provocan esa elevación de la PIO. URGENCIAS OFTALMOLÓGICAS EN EL SEGMENTO ANTERIOR 1. Uveitis aguda 2. Hifema 3. Luxación de cristalino: ¿causas? ¿qué va a ocurrir? ¿qué debo y qué no debo hacer? 4. Glaucoma primario y secundario 5. Catarata aguda 6. Uveítis facoclástica y facolítica 1. Uveítis aguda 2. Hifema 3. Luxación de Cristalino La luxación del cristalino se va a producir siempre por la rotura de las fibras zonulares que lo mantienen en su lugar. Si recordamos que esta estructura lenticular se encuentra separando el humor acuoso del vítreo y que su misión fundamental es la de proporcionar un correcto enfoque de los objetos, será fácil deducir qué consecuencias va a tener esa alteración en la posición del cristalino. Con idea de tener claro el esquema de este apartado, podemos decir que, atendiendo a la etiología de la luxación del cristalino, hay dos causas fundamentales: Luxación primaria: aquella que se produce por un defecto en las proteínas que forman la zónula. En este caso, que puede tener carácter hereditario y que es especialmente frecuente en algunas razas, esa estructura que sujeta la lente se encuentra debilitada y acaba rompiéndose, dando lugar a una inestabilidad primero y a la “caida” de la lente más tarde. Hay que estar atento en los casos de luxación primaria pues el ojo contralateral tiene una alta probabilidad de padecer la misma alteración en un tiempo corto que ir desde días hasta algunos meses. Luxación secundaria: la pérdida de la zónula, generalmente por rotura o por progresiva debilitación de la misma, va a ser consecuencia de una enfermedad previa. Ejemplos de esta situación son las causadas por traumas sobre el globo ocular (directos o indirectos ), perforaciones oculares, tumores que crecen y “empujan” al cristalino, uveítis que “lisan” las fibras zonulares e incluso por cataratas en las que el volumen del cristalino aumenta de forma exagerada. Una causa frecuente de luxación de cristalino es el glaucoma. El aumento de la PIO va a provocar un incremento en el volumen del globo y esta circunstancia hará que las fibras zonulares se “estiren” y lleguen a romperse. Y dentro de las luxaciones de cristalino, también podemos encontrar dos presentaciones muy diferentes: Luxación anterior: en la que la lente ha “pasado” a través de la pupila y se encuentra alojada en la cámara anterior, justo detrás de la córnea. Luxación posterior: cuando el cristalino se haya en el seno del vítreo, unas veces aún “sostenido” por el y otras ya “recostado” sobre la retina. No es infrecuente que el cristalino cambie de posición dependiendo de la postura de la cabeza del animal. Esto es mucho más facil de ver en animales que ya sufren degeneración del vitreo, que se vuelve menos denso (sinéresis), lo que facilita el paso de la lente hacia “adelante” y hacia “atrás” a través de la pupila. Un aspecto muy interesante que debemos de tener en cuenta es que el hecho de que el cristalino se encuentre luxado, por lo general, provocará en unos días que este se opacifique, con lo que se irá produciendo una catarata que le hará facilmente visible, aunque en esos momentos ya se podrían haber desencadenado serias complicaciones que harían imposible la recuperación de la visión. Historia clínica, signos clínicos y diagnóstico en el paciente con luxación de cristalino: Datos interesantes en la historia: ¿De qué raza se trata?: los Terriers son más propensos a la luxación primaria. Pero puede presentarse en cualquier animal. ¿Qué edad tiene el animal?: la luxación primaria es más frecuente entre los 3 y los 5-6 años. ¿Sólo está afectado un ojo?¿Y el otro ojo es normal?. Puede que estemos ante un animal que ya perdió su ojo contralateral anteriormente y no es raro que no exista un diagnóstico sobre lo que pasó en ese primer ojo. Alteraciones de la visión. El desarrollo de un glaucoma secundario provocará ceguera. Traumas sobre el ojo o sobre la cabeza. Una contusión sobre la cabeza puede provocar una “caida” del cristalino. Heridas penetrantes, que provocan un impacto directo sobre la lente. Enfermedades que causen uveítis y que, con el tiempo, provocan la degradación de la zónula. Cambios en la transparencia o en el color del ojo. Independientemente del desarrollo de una catarata, el propietario puede notar que la córnea se torna de color blanco/azulado, debido al edema que provoca el roce del cristalino con la cara interna de misma (endotelio corneal). También el paso masivo de vítreo y el desarrollo de glaucoma secundario provocan edema de córnea. Puede que el propietario nos relate que el ojo se encuentra blanco en unos momentos y normal en otros, lo que se debe a que el cristalino, ya cataratoso, se encuentra pasando de la cámara vítrea a la cámara anterior y viceversa. Cambios de actitud y muestras de dolor ocular. Lagrimeo, ojo cerrado, el animal se encuentra deprimido y no quiere jugar… Datos interesantes en la exploración: Presencia o ausencia de respuestas en el examen neuroftalmológico. Nos dará una idea de si el órgano aún conserva su funcionalidad….clave para tomar decisiones!! Ausencia de reflejos fotomotores. Si el cristalino se encuentra “delante”, hay una alta probabilidad de que el iris no se pueda mover facilmente: la pupila no responderá al estímulo luminoso ni directo ni consensuado. Dolor: sobre todo asociado al aumento de a presión, que se producirá de forma muy rápida. Deberemos de estar atentos a los signos que acompañan al dolor ocular (blefarospasmo, epífora, fotofobia, procidencia de la membrana nictitante, depresión). Edema estromal de la córnea en luxación anterior que , logicamente, se va a producir al principio en las zonas más centrales de esta, justo donde contacta el cristalino con el endotelio. En los estadíos iniciales, cuando solo hay roturas parciales de la zónula, podemos ver hebras de vítreo que emergen a través de la pupila…son, pues, un signo que nos debe de alertar. Inestabilidad del cristalino. Podremos ver que el iris se “aplana” porque ya no se apoya en la cara anterior del cristalino. Esto también se acompañará de movimientos de este, sobre todo en las zonas próximas a los márgenes de la pupila, a modo de “temblores” que se producen a la vez que los movimientos oculares (se denomina iridodonesis). También el propio cristalino puede tener pequeños movimientos al estar parcialmente desinsertado de la zónula (lenticulodonesis) Creciente afáquico: el cristalino se encuentra desplazado con respecto al centro de la pupila, de manera que hay una zona, entre el ecuador de la lente y el borde pupilar, en la que vemos directamente la retina. Tiene forma de luna creciente. Signos de enfermedad primaria que pudieran causar luxación de cristalino. Claves en el diagnóstico de la luxación de cristalino: En este tipo de urgencias debemos de tener muy en cuenta que es posible que el propietario piense que se trata de una situación de emergencia que, por lo tanto, el animal necesita de tratamiento inmediato para “salvar” la visión, y que realmente la situación no sea urgente, o justo lo contario y que, por lo tanto, el dueño del animal no sea consciente del peligro que nuestro paciente corre. Entenderemos lo anterior con dos ejemplos: CASO 1: Animal que padece una luxación crónica, de la que el propietario solo se ha dado cuenta cuando ha notado que el ojo cambia de color radicalmente, consecuencia del cambio de posición de un cristalino ya cataratoso. Suele darse en ojos con una severa afeccion de la retina que ha desencadenado ceguera. Este caso es una emergencia para el dueño pero no se trata de una urgencia médica CASO 2: Animal sin signos excesivos de dolor, con luxación reciente de un cristalino que aún se encuentra transparente y en un ojo con respuestas visuales. Este caso si que es una urgencia médica y no parecérselo al propietario. Deberíamos de ser capaces de explicar cuales son las consecuencias de no actuar. En resumen, si nos encntramos ante un caso urgente en el que tengamos la certeza de que se ha producido una luxación del cristalino y que esta situación realmente es reciente, deberiamos de dirigir nuestros esfuerzos a determinar si se trata de un ojo visual o no. Deberemos de tener bien claros cuales son los diferentes diagnósticos diferenciales a manejar en función de si se trata de una luxación primaria o secundaria. Tratamiento de la luxación de cristalino: 1. Luxación en un ojo visual: remisión inmediata al especialista. Los tratamientos van a dirigirse a estabilizar o retirar la lente. Además de esto, el oftalmólogo realizará maniobras dirigidas a evitar/controlar las futuras complicaciones. 2. Luxación en un ojo ciego: remisión al especialista. Los esfuerzos del oftalmólogo irán dirigidos a evitar las complicaciones que pueden acompañar a la disminución o, lo que es más frecuente, el aumento de tamaño del ojo. Es importante señalar que en algunas ocasiones nos podemos encontrar ante ojos que no responden en el examen neuroftalmológico por tratarse de una ceguera reciente y que, sin embargo, una terapia apropiada puede llegar a a restablecer parcial o totalmente la visión en ellos. Por lo tanto, a veces puede ser muy dificil conocer el pronóstico visual. En los casos de luxación secundaria a otra patología, es importante que en función de la causa se instaure un tratamiento adecuado. Hay que identificar cual es la causa primaria pues es posible que se trate de una enfermedad con tendencia a afectar al otro ojo o, lo que es incluso más grave, que pueda provocar una diseminación del problema a otros órganos (neoplasias) 4. Glaucoma primario y secundario Glaucoma es la denominación de un grupo de enfermedades que, siendo diferentes entre si, tienen en común el hecho de que la PIO se encuentra elevada en ellas. Si esas presiones se mantienen, van a desencadenar una serie de alteraciones en la cabeza del nervio óptico y en la retina que acabarán dando lugar a ceguera. Debemos de ser conscientes de que se trata de una de las enfermedades oculares que con mayor frecuencia no son detectadas por el veterinario y que la premura en su diagnóstico y en el tratamiento son determinantes a la hora de emitir un pronóstico favorable. El aumento de la PIO va a venir determinado por la pérdida de la capacidad de drenaje del humor acuoso, y en función de su etiología podemos clasificar los glaucomas en: 1. Glaucomas primarios: se van a producir por una mala configuración de las estructuras implicadas en el drenaje (ligamentos pectinados y hendidura ciliar). Se trata de una enfermedad con un cierto carácter de heredabilidad y que, por lo tanto, afecta más a unas razas que a otras. El desarrollo de un glaucoma primario aumenta mucho la probabilidad de que esta misma enfermedad se produzca en el otro ojo en un plazo relativamente corto!!. 2. Glaucomas secundarios: aquellos en los que la elevación de la presión va a ser consecuencia del impedimento del correcto drenaje causado por otra enfermedad primaria. Se producirá por un bloqueo del paso del humor acuoso a través de la pupila, por la obstrucción del ángulo iridocorneal o por el paso de humor acuoso hacia el vítreo (gatos). Analizaremos los datos más importantes de los glaucomas de presentación aguda, que son los que veremos en la consulta de urgencias. Datos interesantes en la historia clínica: Raza: hay una importante predisposición racial. Momento de presentación de la crisis Signos asociados a dolor ocular: depresión, inactividad, ojo cerrado con la membrana nictitante procidente, lagrimeo, molestia a la luz Pupila dilatada Ojo “azulado” Ceguera, en el caso de que sea un ojo único. “Ojo rojo” Datos interesantes en la exploración: Signos asociados a dolor: epífora, blefarospasmo, procidencia de la membrana nictitante. Examen neuroftalmológico sin respuestas ni reflejos en el ojo afectado. Pérdida de transparencia de la córnea por edema estromal Pupila midriática y arrefléxica Aumento de grosor (ingurgitación) de los vasos episclerales…no tan evidente en estadíos iniciales!! Valores de PIO altos (>25 mm de Hg en perros y >27 mm de Hg en gatos) La cámara anterior es más “profunda” Claves en el diagnóstico del glaucoma agudo: El papel del veterinario que recibe un caso en el que se sospecha de enfermedad ocular provocada por glaucoma agudo es muy importante. La simple sospecha de esta enfermedad ya debería de hacer que el animal sea remitido de inmediato al especialista o, de ser imposible, que le sea instaurado un tratamiento médico urgente dirigido a disminuir los valores de PIO. Tratamiento del glaucoma de presentación aguda: Debemos de tener en cuenta que el glaucoma primario es una enfermedad de tratamiento medico-quirúrgico, y que la efectividad del tratamiento médico en su control va a ir disminuyendo con los días/semanas, de forma que finalmente el paciente necesitará, con toda probabilidad, de una cirugía que le ayude a mantener unas condiciones de presión que le permitan conservar la visión. El intento de reducción y estabilización de la PIO en el animal con glaucoma de presentación aguda forma parte de las acciones que el veterinario clínico ha de afrontar. La diferenciación entre glaucoma primario y secundario será clave para decidir una terapia apropiada pero, de entrada, la prescripción de tratamiento hipotensor basado en medicamentos que disminuyen la producción de humor acuoso (inhibidores de la anhidrasa carbónica por ejemplo), nos parece adecuada como primera opción. El uso de otros medicamentos tópicos, como los análogos a las prostaglandinas, quedaría descartado si no se ha diagnosticado un glaucoma prmario en el paciente. Existen medicamentos que se pueden administrar vía endovenosa, como la soluciones de manitol, o vía oral, como la acetazolamida. El efecto de la primera es pasajero y tan solo dura unas horas tras su administración, mientras que la segunda tiene como inconveniente principal la mala tolerancia que algunos animales tienen frente a ella. El uso de medicamentos neuroprotectores se hace cada vez más común en nuestros pacientes afectados de glaucoma, aunque no es necesariamente una terapia a prescribir en los primeros momentos, en los que se presenta como una urgencia. El veterinario especialista centrará sus esfuerzos en identificar el tipo y la etiología de glaucoma al que se enfrenta y, en su caso, a decidir que terapia es la más adecuada. En el caso de glaucoma secundario, el tratamiento logicamente va a ir dirigido a la enfermedad que lo desencadena. Al tratarse de una enfermedad que deberá ser controlada a lo largo de periodos de tiempo largos, la comunicación entre el veterinario clínico y el especialista va a ser fundamental para poder identificar fallos en la efectividad de la medicación o de la cirugía realizada. 5. Catarata aguda Se denomina catarata a toda opacidad que afecte al cristalino o a sus envolturas (cápsulas). El desarrollo de una catarata aguda no es algo infrecuente en la oftalmología veterinaria. Hay muy diversas causas que pueden provocar que en tan solo unos días el cristalino pase de ser perfectamente transparente a completamente opaco. El efecto inmediato de la catarata de desarrollo agudo será el de un déficit visual que incluso puede llegar a la ceguera. Las envolturas del cristalino, denominadas cápsulas anterior y posterior, van a verse alteradas ante la presencia de la catarata, de forma que perderán una parte importante de su “impermeabilidad”, lo que provoca una salida de proteínas cristalinianas hacia los humores oculares. Esta circunstancia es muy irritante para la uvea y es por esto que este tipo de cataratas se acompañarán de signos más o menos intensos de uveítis inducida por la lente (facoinducida)…es lo que se denomina como Uveítis Facolítica. Principales causas de presentación aguda de una catarata: Catarata diabética. Cualquier paciente que desarrolle una catarata de forma aguda y no justificada por otra enfermedad, deberá de ser investigado por una diabetes. La presentación va a ser, logicamente, bilateral. Catarata traumática. Un trauma directo sobre el cristalino, sobre todo si es producido por un cuerpo extraño y en especial si hay una rotura de la cápsula que lo envuelve, va a provocar una catarata en horas!! En estos casos la liberación del materail que contiene el cristalino va a ser intensa e inmediata y, por ello, la inflamación uveal también lo será..se trata entonces de una Uveítis Facoclástica. Datos interesantes en la historia: En los casos de desarrollo de una catarata aguda será interesante estar atentos en la elaboración de la historia clínica a datos como estos: Dificultad para la visión de instauración rápida. El animal se muestra torpe o tropieza con objetos desde hace poco tiempo. Cambios de color en el ojo, fundamentalmente hacia tonos de color blanco/azulado en la zona de la pupila. Suelen ser apreciados por los dueños con más frecuencia por la noche, pues la baja intensidad de la luz ambiental hace que la pupila se encuentre más dilatada. Dolor ocular, que suele ser leve o moderado. Ojo cerrado, molestia a la luz, procidencia de la membrana nictitante. Historia compatible con trauma ocular o con herida por cuerpo extraño. En este caso los signos de dolor pueden ser muy manifiestos. Historia compatible con enfermedad diabética. Polidipsia, polifagia, poliuria…etc Datos interesantes en la exploración: Ausencia o disminución de las respuestas de amenaza Ausencia o disminución de los reflejos fotomotores directo y consensuado Leucocoria. Pupila de color blanco Presencia de sinequias de iris a cristalino Signos de uveitis: fotofobia, cambio de color, dificultad a la midriasis, presencia de células/proteínas en humor acuoso… Claves en el diagnóstico de la catarata de presentación aguda: La catarata de presentación aguda va a ser una urgencia real y debe de ser remitida siempre al especialista, aunque es más que aconsejable que el animal afectado pueda, ya desde el primer momento, ser medicado al menos de forma tópica. Aconsejamos la colocación de un colirio que contenga un AINE (diclofenaco, bromfenaco, nevapenaco…) y tropicamida, que nos ayudarán a reducir la inflamación asociada a la catarata y a disminuir la posibilidad de formación de sinequias. El papel del veterinario que atiende la urgencia es fundamental también en estos casos, y no solo por la necesidad de una pronta remisión sino porque el inicio de la exploraciones y analíticas necesarias para descartar causas como la diabetes, facilitarán mucho el enfoque terapéutico al oftalmólogo veterinario. La detección de signos como la presencia de sinequias o de material de color blanquecino en la cámara anterior, acompañado de restos de sangre/uvea o no, suelen ser muy indicativos de una causa traumática y, en muchas ocasiones, de carácter perforante. En muchos de estos animales es posible encontrar señales en córnea o esclera que nos hagan pensar que se pueden corresponder con la zona de entrada del cuerpo extraño. El desarrollo de la uveítis facoinducida, ya sea de carácter facoclástico, por la rotura de la capsula del cristalino, o causada por la permeabilidad de las envolturas y el consiguiente “escape” de proteínas, va a ser la causa más inmediata de empeoramiento del cuadro inflamatorio, por lo que la prontitud en la remisión del caso va a ser determinante a la hora de emitir un pronostico. Los tratamientos en estos casos suelen ser quirúrgicos y van encaminados a la eliminación de la catarata por técnicas de microcirugía y a la colocación, si es posible, de una lente intraocular.