Epidemiología de la Hipertensión Arterial
Anuncio
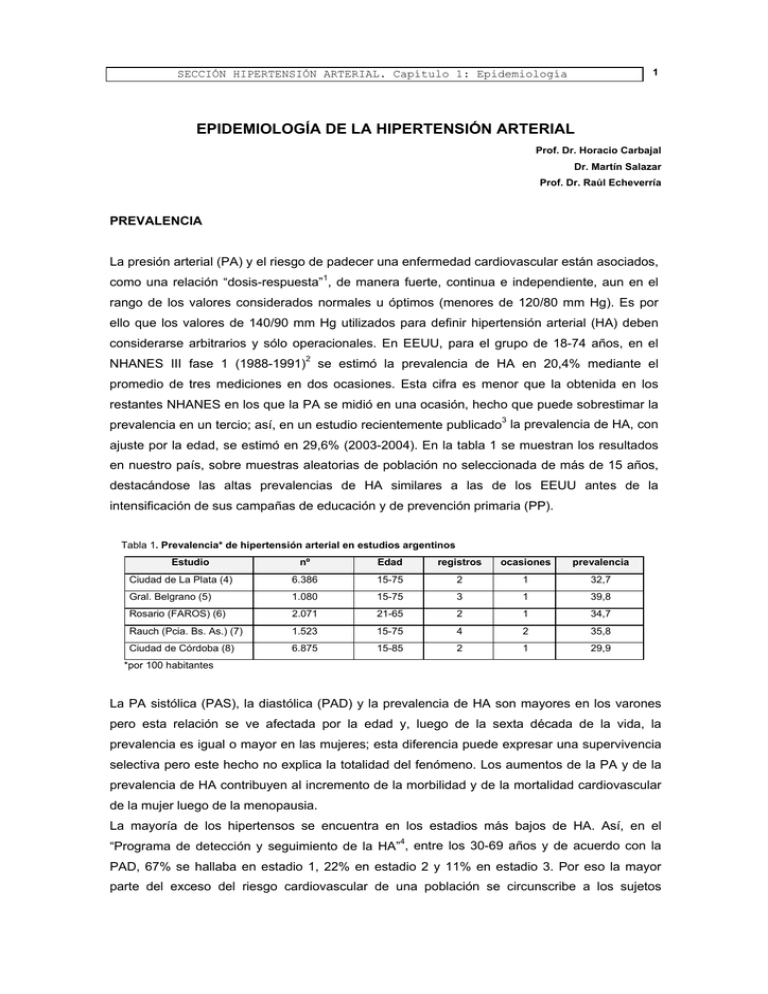
1 SECCIÓN HIPERTENSIÓN ARTERIAL. Capítulo 1: Epidemiología EPIDEMIOLOGÍA DE LA HIPERTENSIÓN ARTERIAL Prof. Dr. Horacio Carbajal Dr. Martín Salazar Prof. Dr. Raúl Echeverría PREVALENCIA La presión arterial (PA) y el riesgo de padecer una enfermedad cardiovascular están asociados, como una relación “dosis-respuesta”1, de manera fuerte, continua e independiente, aun en el rango de los valores considerados normales u óptimos (menores de 120/80 mm Hg). Es por ello que los valores de 140/90 mm Hg utilizados para definir hipertensión arterial (HA) deben considerarse arbitrarios y sólo operacionales. En EEUU, para el grupo de 18-74 años, en el NHANES III fase 1 (1988-1991)2 se estimó la prevalencia de HA en 20,4% mediante el promedio de tres mediciones en dos ocasiones. Esta cifra es menor que la obtenida en los restantes NHANES en los que la PA se midió en una ocasión, hecho que puede sobrestimar la prevalencia en un tercio; así, en un estudio recientemente publicado3 la prevalencia de HA, con ajuste por la edad, se estimó en 29,6% (2003-2004). En la tabla 1 se muestran los resultados en nuestro país, sobre muestras aleatorias de población no seleccionada de más de 15 años, destacándose las altas prevalencias de HA similares a las de los EEUU antes de la intensificación de sus campañas de educación y de prevención primaria (PP). Tabla 1. Prevalencia* de hipertensión arterial en estudios argentinos Estudio nº Edad registros ocasiones prevalencia Ciudad de La Plata (4) 6.386 15-75 2 1 32,7 Gral. Belgrano (5) 1.080 15-75 3 1 39,8 Rosario (FAROS) (6) 2.071 21-65 2 1 34,7 Rauch (Pcia. Bs. As.) (7) 1.523 15-75 4 2 35,8 Ciudad de Córdoba (8) 6.875 15-85 2 1 29,9 *por 100 habitantes La PA sistólica (PAS), la diastólica (PAD) y la prevalencia de HA son mayores en los varones pero esta relación se ve afectada por la edad y, luego de la sexta década de la vida, la prevalencia es igual o mayor en las mujeres; esta diferencia puede expresar una supervivencia selectiva pero este hecho no explica la totalidad del fenómeno. Los aumentos de la PA y de la prevalencia de HA contribuyen al incremento de la morbilidad y de la mortalidad cardiovascular de la mujer luego de la menopausia. La mayoría de los hipertensos se encuentra en los estadios más bajos de HA. Así, en el “Programa de detección y seguimiento de la HA”4, entre los 30-69 años y de acuerdo con la PAD, 67% se hallaba en estadio 1, 22% en estadio 2 y 11% en estadio 3. Por eso la mayor parte del exceso del riesgo cardiovascular de una población se circunscribe a los sujetos SECCIÓN HIPERTENSIÓN ARTERIAL. Capítulo 1: Epidemiología 2 ubicados en los estadios más bajos de HA. Incremento de la presión arterial con la edad En las comunidades desarrolladas y en vías de desarrollo la PAS es más alta cuanto mayor es la edad, mientras que la PAD se incrementa hasta los 60 años y luego se mantiene estable o desciende levemente. Este comportamiento de las presiones provoca en los ancianos aumentos de la prevalencia de HA5 y de la presión diferencial o presión del pulso (PP) y predominio de HA sistólica aislada. Así, en el NHANES III entre los grupos de 18-29 y 60-74 años, la prevalencia de HA en los varones de raza blanca aumentó de 3,3 a 51,1% y en las mujeres blancas de 1,0 a 50,0%2. En nuestro país se describen incrementos similares5-9 y en un estudio se asociaron con obesidad central8. El aumento de la expectativa de vida observado en las últimas décadas y este progresivo incremento de la PA con la edad ha provocado una “epidemia de HA” en el anciano y constituye uno de los grandes desafíos para la salud pública. La prevalencia de HA en los ancianos en nuestro medio generalmente supera 50% (tabla 2). Sin embargo, la elevación de PA con la edad no es un hecho inexorable dado que es mínima o no existe en ciertas comunidades. En el estudio INTERSALT10, en más de 10.000 individuos de 32 países, se confirmó que la ingestión de sodio (estimada mediante la eliminación de sodio urinario en 24 hs.) se relaciona positivamente con el incremento que sufre la PA a través del tiempo. Las eliminaciones de sodio muy bajas, observadas en comunidades primitivas, se acompañaron de mínimos incrementos de la PAS y PAD (≅ 0,1 mm Hg anual) y las más altas se asociaron con elevaciones de 0,5-0,6 mm Hg por año. Es necesario destacar que las comunidades con un muy bajo consumo de sodio diferían de las restantes también en otros aspectos, que pueden influir sobre la PA, tales como el menor índice de masa corporal (IMC), la ausencia de tabaquismo y el muy bajo o nulo consumo de alcohol. En Argentina, en un estudio de cohortes de una población intervenida con estrategias comunitarias, no se observaron incrementos de la presión sino descensos significativos a los 6 años de la PAS y de la PAD (5,49 y -6,86 mm Hg, respectivamente)11. Tabla 2. Prevalencia* de hipertensión arterial a los 65-74 años Estudio Ciudad de La Plata Prevalencia 72,6 Gral. Belgrano (Pcia. Bs. As.) 45,9 Rauch (Pcia. Bs. As.) 81,7 Ciudad de Córdoba 74,0 *por 100 habitantes En un estudio de cohortes realizado en nuestro medio en no hipertensos12 se halló que el aumento absoluto de la PA en 10 años fue mayor en aquellos que al inicio tenían menor PA. Este hecho enfatiza la necesidad de implementar medidas de PP sobre la comunidad entera y no solamente sobre los normales altos. SECCIÓN HIPERTENSIÓN ARTERIAL. Capítulo 1: Epidemiología 3 PRESIÓN Y RIESGO CARDIOVASCULAR La evidencia del efecto que tiene la PA sobre el riesgo cardiovascular proviene de: 1- estudios prospectivos poblacionales sobre morbilidad y mortalidad por infarto de miocardio (IAM), accidente vascular cerebral (ACV), insuficiencia cardíaca e insuficiencia renal terminal; 2estudios, con asignación al azar, sobre la eficacia de la terapéutica antihipertensiva para reducir esta morbilidad y mortalidad. Cabe diferenciar el riesgo relativo (RR) del riesgo atribuible (RA); el riesgo de un individuo (o grupo) comparado con otro depende de sus valores absolutos de PA, es decir que a mayor presión mayor RR. En cambio el riesgo de una población (RA) depende de los valores de PA y de la prevalencia de los distintos estadios de HA. Por lo tanto, como sólo una minoría de la población tiene la PA muy alta, la mayor parte del riesgo atribuible a la presión lo explican valores normales o levemente elevados de la PA. Accidente vascular cerebral (ACV) y enfermedad coronaria (EC). Demencia vascular. En el estudio MRFIT13, del que participaron más de 300 mil varones de 35-57 años, se observó relación de la PAS con la mortalidad por enfermedad cardiovascular y por causas generales. Los individuos con PAS entre 130-139 mm Hg tuvieron un RR de morir por cualquier causa que en 10 años fue 40% mayor que el de aquellos con menos de 110 mm Hg y el RR de morir por enfermedad cardiovascular fue 90% mayor durante el mismo lapso. El RR para EC de los hipertensos, comparado con el de los que tenían PA óptima, fue 2,3, 3,2, 4,6 y 6,9 para los estadios 1, 2, 3 y 4 de HA (JNC V)14, respectivamente. Con respecto al ACV los RR fueron 3,6, 6,9, 9,7 y 19,2. Así, tanto para EC como para ACV los RR se incrementaron con los estadios de HA. Sin embargo, dado que en este estudio la prevalencia de los estadios 1 y 2 fue mucho mayor que la de los estadios 3 y 4, el impacto del RA por EC se concentró en los estadios 1 y 2 (25,6 y 13,5%), en comparación con los estadios 3 y 4 (5,8 y 2,3%). Con respecto al ACV la situación es similar, con RA de 40%, 29,5%, 12,8% y 6,8% para los estadios 1, 2, 3 y 4, respectivamente. Cabe destacar que una parte sustancial del exceso del riesgo cardiovascular se encuentra atribuido a valores de la PA ubicados por debajo de los umbrales que definen a la HA (PA normal y normal alta). En múltiples estudios prospectivos se demostró la reducción del riesgo cardiovascular con el tratamiento antihipertensivo. En un meta análisis de estudios con diuréticos y beta bloqueantes que incluyó 47.000 hipertensos, con grupo control y asignación al azar, se encontró al cabo de 5 años que una reducción en la PAD de 5-6 mm Hg se asociaba con disminuciones de los riesgos de ACV de 38% y de EC de 16%. Este beneficio, desde un punto de vista epidemiológico, sólo se aproxima al esperado en lo que respecta al ACV15. El mayor beneficio en la reducción del ACV puede deberse a que está más directamente relacionado con los valores de PA, mientras que el desarrollo de la EC está también influenciado por otros factores SECCIÓN HIPERTENSIÓN ARTERIAL. Capítulo 1: Epidemiología 4 de índole metabólico. Por otro lado es probable que sean necesarios estudios más prolongados para demostrar mayores beneficios en la EC. La relación entre PA y deterioro cognitivo ha sido difícil de observar en los estudios transversales, fundamentalmente porque con el desarrollo de demencia la PA tiende a bajar17. Sin embargo numerosos estudios longitudinales han demostrado, en distintos grupos étnicos, la relación que existe entre los valores de la PA en la edad media de la vida y el desarrollo décadas después de deterioro cognitivo y demencia 17-23 . Esta relación no se limita a la demencia vascular sino que se observa también con otras formas de deterioro cognitivo, incluyendo a la enfermedad de Alzheimer24. Insuficiencia cardíaca (IC) La mitad de los pacientes con IC tiene antecedentes de HA. En el “Estudio del Corazón de Framingham”, durante un seguimiento de 34 años, el riesgo de IC fue 2,3 tres veces mayor en los varones y 3 veces mayor en las mujeres que se encontraban en el quintil más alto de la PAS comparado con los del quintil inferior25. Enfermedad renal crónica (ERC) El 80% de los pacientes que ingresan en diálisis tiene HA. La HA es una de las causas más frecuentes de ERC junto con la diabetes y las enfermedades primarias de los glomérulos. Los varones del MRFIT con HA en estadios 1, 2, 3 y 4 tuvieron un RR de desarrollar insuficiencia renal luego de 10 años de seguimiento, de 2,8, 5,0, 8,4 y 12,4, respectivamente, comparados con los no hipertensos. Recientemente un seguimiento en Japón de casi 100.000 sujetos durante 17 años ha comunicado que esta relación entre PA y ERC se extiende también a los individuos con PA normal alta26. Presión diferencial o presión del pulso (PP) y riesgo cardiovascular Un análisis del Framingham mostró que el riesgo de EC tuvo una asociación positiva con la PP en los mayores de 50 años27. En Francia, en un seguimiento de 19 años de casi 20.000 sujetos sanos, se demostró relación directa entre la PP y la mortalidad cardiovascular28. También en ancianos con HA sistólica aislada, que formaban parte del estudio SHEP, se halló 11% de aumento del riesgo de ACV por cada 10 mm Hg de incremento de la PP29. Estos datos sugieren que, al menos por encima de los 50 años, la PP predice en forma independiente el riesgo cardiovascular quizá porque indica un aumento de la rigidez de los vasos de conductancia. INCIDENCIA DE HIPERTENSIÓN ARTERIAL 5 SECCIÓN HIPERTENSIÓN ARTERIAL. Capítulo 1: Epidemiología El incremento de la PA con la edad paulatinamente transforma a muchos individuos en hipertensos. La información sobre incidencia de HA a largo plazo es escasa dado que para determinarla se requiere el seguimiento de poblaciones durante períodos prolongados. Cornoni y cols.30, dependiendo del grupo etáreo, hallaron incidencias de 1,19-4,18% por año en los varones y de 0,8-4,3% por año en las mujeres y Seccareccia y cols.31 hallaron 5,34% por año en los varones de 40-59 años. Como se mencionó la incidencia de HA es mayor en los normales altos. Así, considerando como HA los valores de PAD de 95 mm Hg o más, en el estudio Framingham se observó una progresión de 15-20% luego de 4 años32; esta mayor incidencia en normales altos también fue encontrada en nuestro medio12 (tabla 3). Tabla 3. Incidencia y riesgo relativo (RR) de HA en 10 años según sexo y categoría de PA Varones Mujeres Óptima Normal Normal alta Óptima Normal Normal alta 20,9 32,7 64,1 11,3 32,2 33,3 1 1,6 3,1* 1 2,8* 2,9* Incidencia (%) RR *p <0,01 Mientras que el riesgo de ser hipertenso a corto plazo es adecuadamente reflejado por la incidencia, el riesgo a largo plazo es visto más claramente por el riesgo en vida, que es el riesgo de desarrollar HA durante los años restantes de vida. De acuerdo con el estudio Framingham quienes no son hipertensos a los 55-65 años tienen 90% de riesgo de serlo a los 80-85 años. El riesgo de transformarse en hipertenso está relacionado con los niveles de PA; así, en sujetos de 65 años, el riesgo de desarrollar HA en 4 años fue 50% si tenían 130-139/85-89 mm Hg y 26% si la PA era 120-129/80-84 mm Hg33. PREHIPERTENSIÓN Debido a los riesgos de desarrollar HA y de sufrir lesiones en los órganos blanco, aun con presiones por debajo del umbral tradicional de HA (140/90 mm Hg), el JNC VII34 introdujo el término prehipertensión para aquellos con una PA 120-139/80-89 mm Hg. La tabla 4 muestra la relación entre las clasificaciones del JNC VII y de las Sociedades Europeas de Hipertensión (ESH) y de Cardiología (ESC). Tabla 4. Clasificación de las presiones ESH-ESC PA en mm Hg JNC VII Óptima <120/80 Normal Normal 120-129/80-84 Pre hipertensión Normal Alta (limítrofe) 130-139/85-89 Hipertensión ≥140/90 Hipertensión SECCIÓN HIPERTENSIÓN ARTERIAL. Capítulo 1: Epidemiología 6 PRESIÓN ÓPTIMA (Normal para el JNC VII) Aunque en la comunidad predominan los no hipertensos sólo una minoría tiene PA óptima. En EEUU se estima que no más de 18% de los habitantes posee PA menor de 120/80 mm Hg; en La Plata la prevalencia de esta categoría de PA fue 32% entre los 15-75 años y sólo fue 15% en los varones de 30-54 años, disminuyendo en ambos sexos a medida que se incrementó la edad35. Como síntesis puede afirmarse que la prevalencia de PA óptima es baja en la población general, más aun en los varones y por encima de los 45 años. PRESIÓN NORMAL ALTA Su prevalencia en La Plata en 1985 fue 6,6%35. Sobre este grupo se concentra gran interés epidemiológico porque, además de que su riesgo cardiovascular supera al de los que tienen la PA más baja, posee una probabilidad al menos dos veces mayor de progresar hacia HA. Este riesgo mayor también se ha observado en los niños con PA entre los percentilos 90-95 para su grupo de edad y peso, siendo la probabilidad aun mayor si cuentan con antecedentes familiares de HA y con un IMC elevado36. HIPERTENSIÓN Y OBESIDAD. SÍNDROME METABÓLICO. EL exceso de peso se ha transformado en una epidemia en nuestros días y el problema parece mayor en los países desarrollados. La prevalencia de obesidad (IMC ≥30 Kg/m2) en adultos de 20 o más años aumentó en EEUU desde el NHANES I (1971-74) a un reciente informe (199900) de 14,5 a 30,5%37. Entre el NHANES III (1988-94) y el mencionado reciente informe la prevalencia de obesidad subió de 22,9 a 30,5% y la de sobrepeso más obesidad (IMC ≥25 Kg/m2) de 55,9 a 64,5%. Este fenómeno comienza a temprana edad ya que el sobrepeso en 1999-2000 fue 10,4% a los 2-5 años 15,3% a los 6-11 años y 15,5% a los 12-19 años, comparado con 7,2%, 10,5% y 11,3%, respectivamente, del NHANES III38. La obesidad está asociada con incrementos de la morbilidad y mortalidad cardiovascular y total y con aumentos de la prevalencia de HA. En una muestra de un millón de individuos la prevalencia de HA en sujetos con sobrepeso fue 50-300% mayor que en los de peso normal o bajo39 y en el estudio Framingham la prevalencia se incrementó con el peso40 y se estimó que 70% de los nuevos casos podían atribuirse a la obesidad o al aumento de peso41. Por otra parte existen claras evidencias que adelgazar reduce la PA en los obesos sean o no hipertensos42. Así, en el estudio Prevención de la Hipertensión (TOHP) fase 1, la disminución de 3,9 kg de peso en los normales altos redujo 2,9 y 2,3 mm Hg la PAS y PAD, respectivamente, y 34% la incidencia de HA43. SECCIÓN HIPERTENSIÓN ARTERIAL. Capítulo 1: Epidemiología 7 El IMC se correlaciona significativamente con la grasa corporal. En el estudio INTERSALT se encontró una fuerte asociación entre IMC y PA44. La relación entre PA y obesidad central es particularmente fuerte. La circunferencia de la cintura (CC) se correlaciona positivamente con la grasa abdominal y provee una medida adecuada para la evaluación clínica. Una CC mayor a 102 cm en los varones y a 88 cm en las mujeres incrementó el RR de desarrollar diabetes, enfermedad coronaria y dislipidemia45 en los adultos con IMC entre 25-35 Kg/m2. En Nueva York, en varones con PA normal e hipertensos leves, se demostró mediante análisis de variables múltiples que la CC era la mejor para predecir la PA. En nuestro medio la CC tuvo una correlación más alta, que el IMC, con la PA tanto en varones como en mujeres8,46. La asociación de HA, obesidad central, alteraciones del metabolismo de la glucosa y dislipemia determina un alto riesgo cardiovascular y ha sido denominada “síndrome metabólico”. En el ATP III47,48 se define síndrome metabólico con tres o más de los siguientes: PA >130/85 mm Hg, glucemia en ayunas ≥100 mg/dl, triglicéridos en ayunas ≥150 mg/dl, HDL colesterol <40 mg/dl en hombres o <50 mg/dl en mujeres y CC >102 cm en hombres y de 88 cm en mujeres. Con esta definición de síndrome metabólico se estima que en EEUU existen 47 millones de individuos49. La OMS50 utiliza criterios diferentes a los de la ATP III: aumento de la glucemia 2 h después de comer, aumento del IMC, aumento de los triglicéridos y descenso del HDL colesterol, HA y micro albuminuria. Recientemente la Federación Internacional de Diabetes (IDF) ha propuesto nuevos criterios diagnósticos del síndrome metabólico51. Este pone énfasis en la obesidad central como condición necesaria para el diagnóstico dado que determina síndrome metabólico cuando el sujeto tiene un perímetro de la cintura aumentado según su etnia (en europeos > 94 cm en los hombres y > 80 cm en las mujeres) más dos de los criterios (de la PA y bioquímicos) del ATP III. Quienes padecen síndrome metabólico tienen un alto riesgo de desarrollar diabetes y de padecer enfermedades cardiovasculares, aunque con respecto a esto último no queda claro si el riesgo relativo es mayor que la suma de los riesgos individuales de cada factor52,53. Se ha propuesto que la resistencia a la insulina basal y la hiper insulinemia basal pueden ser un eslabón entre los elementos del síndrome metabólico. En el Estudio del Corazón de San Antonio los niveles elevados de insulina en ayunas predijeron el desarrollo, al cabo de 8 años, de HA, diabetes tipo 2, niveles bajos de HDL colesterol y aumentados de triglicéridos54. CONOCIMIENTO, TRATAMIENTO Y CONTROL. El objetivo final del tratamiento de la HA es disminuir la morbilidad y mortalidad cardiovascular. Para ello, en forma ideal se debe diagnosticar, tratar y controlar a todos los hipertensos. En la tabla 5 se muestra la evolución de la situación en EEUU en las últimas décadas en donde hubo una marcada mejoría, entre 1976-2004, atribuible a los programas educacionales dirigidos a la población general y a los efectores de salud. Un estudio realizado en pacientes con enfermedades cardiovasculares diversas, en los que se identificó a quienes padecían HA (edad 8 SECCIÓN HIPERTENSIÓN ARTERIAL. Capítulo 1: Epidemiología media de 65 años), mostró mejor control de la HA en los EEUU que en cinco países europeos (España, Italia, Alemania, Francia y Reino Unido)55. El control en EEUU fue 63% y en Europa osciló entre 31 y 46%. El mejor control de la PA puede explicar en parte la reducción de la morbilidad y mortalidad por lesiones asociadas a la HA. Así, entre los años mencionados, se asistió en EEUU a una disminución de la mortalidad por ACV y EC de 59 y 53%, respectivamente. Tabla 5. Evolución del conocimiento, tratamiento y control de la HA en EEUU (%) NHANES II NHANES III - (1976-80) NHANES III - fase 1 fase 2 (1988-91) (1991-94) 2003-2004 Sin ajustes Con ajustes (edad) Conocimiento 51 73 68,4 75,7 66,5 Tratamiento 31 55 53,6 65,1 53,7 Control 10 29 27,4 36,8 33,1 La situación en nuestro país es grave. Los porcentajes de conocimiento, tratamiento y control son muy bajos y comparables a los de EEUU de hace 20 años (Tabla 6). El bajo control se debe, entre otras cosas, a una muy pobre eficacia del tratamiento (Tabla 7). Dado que los fármacos son capaces de normalizar la PA, este bajo control puede estar relacionado con una falta de convencimiento de los efectores de salud de la necesidad de descender la PA debajo de 140/90 mm Hg como aconsejan, entre otros, el JNC VII34 la OMS-SIH56, el Consenso Latinoamericano de Hipertensión Arterial57 y las Recomendaciones Canadienses58. Si a esto agregamos que la reducción de la tasa de mortalidad en Argentina, entre 1980 y 1999, fue sólo 16% para EC y 17,3% para ACV surge la impostergable necesidad de implementar políticas de intervención sobre la población. Tabla 6. Conocimiento, tratamiento y control de la HA en estudios argentinos* La Plata Gral. Belgrano Rauch Córdoba (1985) (1993) (1997) (1992-1994) Conocimiento 44 47 32 55 Tratamiento 33 41 28 43 Control 5 3 4 13 *por 100 hipertensos Tabla 7. Eficacia del tratamiento en estudios locales Estudio Ciudad de La Plata Eficacia trat. farmacol.* 15 Gral. Belgrano (Bs. As.) 7 Rauch (Pcia. Bs. As.) 14 Ciudad de Córdoba 30 *controlados / tratados x 100 SECCIÓN HIPERTENSIÓN ARTERIAL. Capítulo 1: Epidemiología 9 PREVENCIÓN PRIMARIA Los principales factores que contribuyen al aumento de la PA con la edad y a determinar la PA en la adultez son genéticos59, intrauterinos60 y, luego del parto, culturales. Se ha demostrado que los recién nacidos de bajo peso tendrán en el futuro presiones mayores que los nacidos con peso normal60. En ausencia de una terapéutica génica, las principales medidas recomendadas para atenuar el aumento de la PA y realizar prevención primaria de la HA son: asegurar una adecuada nutrición de la madre y el feto, realizar actividad física aeróbica moderada durante 30 minutos la mayoría de los días, mantener el peso corporal normal (IMC 18,5-24,9 Kg/m2), disminuir el consumo de sodio a menos de 100 mmol/día (< 6 g de sal), limitar el consumo de alcohol a < 30 g/día en varones (< 15 g/día en mujeres e individuos de bajo peso), mantener un consumo de potasio > 90 mmol/día (> 3,5 g/día) y consumir una dieta rica en frutas y vegetales y baja en productos grasos, con un reducido contenido de grasas saturadas y totales61,62. El éxito depende en gran medida de la temprana implementación de estos cambios saludables en el estilo de vida, muchos de los cuales impactarán además sobre otros factores de riesgo cardiovascular. En el Trial of Preventing Hypertension (TROPHY)63, los autores investigaron si el tratamiento farmacológico de la prehipertensión prevenía o retrasaba el desarrollo de HA. Los participantes del estudio tenían PA normal alta, una edad media de 48,5 años y el 59,6% eran varones. Fueron asignados al azar para recibir candesartán o placebo durante dos años, seguidos por otros dos años en los que todos recibían placebo. Ambos grupos fueron instruidos para realizar cambios saludables en su estilo de vida durante los 4 años. La droga resultó segura y bien tolerada. Durante los primeros 2 años se observó en el grupo candesartán una reducción del riesgo relativo de desarrollar HA de 66,3% pero a los 4 años (dos años después de suspender la droga) 53% de los individuos del grupo activo había desarrollado HA comparado con 63% del grupo placebo. Por lo tanto el beneficio para prevenir el desarrollo de HA a los 2 años de suspendida la droga fue finalmente pequeño. Además, luego de suspender la droga, la PA subió más rápidamente que en el grupo placebo y las diferencias entre los grupos se estrecharon en forma ostensible. Varios aspectos del estudio TROPHY han sido cuestionados64-66 entre ellos los referidos a la metodología utilizada para definir HA, la pérdida del beneficio con el tiempo y la sobreestimación de la incidencia de HA. La persistencia de los efectos beneficiosos sobre la PA y sobre la incidencia de HA, varios años después de concluidos los estudios, también se ha observado cuando se utilizó reducción del consumo de sodio en la lactancia67 y del peso corporal en los normales altos68. Las recomendaciones para la prevención primaria del incremento de la PA con la edad y de la HA deben estar destinadas a toda la población y, en forma intensiva, se deben enfocar en los individuos con alto riesgo de desarrollar HA. Estas dos estrategias son complementarias. Cabe destacar que, tanto en nuestro país11 como en el exterior69 se ha demostrado que las 10 SECCIÓN HIPERTENSIÓN ARTERIAL. Capítulo 1: Epidemiología estrategias comunitarias que impactan sobre los hipertensos y los que no lo son, utilizando como principal herramienta los cambios saludables en el estilo de vida, son eficaces para disminuir la presión arterial. En el programa implementado en nuestro país11 los cambios en el estilo de vida provocaron el desplazamiento hacia la izquierda de la curva de la PA sistólica (figura 1) y la mayor utilización de fármacos antihipertensivos el aplanamiento a la derecha. Como ya mencionamos estas estrategias comunitarias lograron descensos significativos de la PA sistólica y diastólica (-5,49 y -6,86 mm Hg, respectivamente). 350 300 Luego de la intervención (2003) 250 Antes de la intervención (1997) 200 n° 150 Reducción de la PA 100 50 0 95 105 115 125 135 145 155 165 175 185 195 PA sistólica (mmHg) Figura 1. Se observa el desplazamiento hacia la izquierda de la curva de distribución de la PAS que refleja el efecto de 11 los cambios saludables en el estilo de vida luego de seis años de observación . El descenso de la frecuencia de los valores más altos de la PAS (por encima de 155 mm Hg) obedece al efecto de los antihipertensivos. Por último cabe recordar que los descensos del promedio de la PA sistólica de una comunidad, aun los modestos, tienen un gran impacto sobre la mortalidad. Así, por ejemplo, se ha estimado que la reducción de 5 mm Hg en la PA sistólica de una comunidad es capaz de disminuir 14% la mortalidad por ACV, 9% la debida a enfermedad coronaria y 7% la mortalidad general70,71. ----------------------------------------------------------------------------BIBLIOGRAFÏA 1. 2. 3. 4. Law MR, Wald NJ. Risk factor thresholds: their existence under scrutiny. Br Med J 2002; 324:15706. Burt VL, Cutler JA, Higgins M et al. Trends in the Prevalence, Awareness, Treatment, and control of Hypertension in de Adult US Population. Hypertension 1995; 26:60-9. Kwok Leung Ong, Bernard M.Y. Cheung, Yu Bun Man, Chu Pak Lau, Karen S.L. Lam. Hypertension. 2007; 49:69-75. Hypertension Detection and Follow-up Program Cooperative Group. The Hypertension Detection and Follow-up Program. Progress report. Circ Res 1977; 40 (Suppl I):1106-9. SECCIÓN HIPERTENSIÓN ARTERIAL. Capítulo 1: Epidemiología 5. 6. 7. 8. 9. 10. 11. 12. 13. 14. 15. 16. 17. 18. 19. 20. 21. 22. 23. 24. 25. 26. 27. 28. 29. 30. 31. 32. 33. 34. 35. 11 Echeverría R, Camacho R, Carbajal H, y cols. Prevalencia de la hipertensión arterial en La Plata. Medicina (B Aires) 1985; 48:22-8. De Lena SM, Cingolani HO, Almirón MA y cols. Prevalencia de la Hipertensión Arterial en una Población Rural Bonaerense. Medicina (B Aires) 1995; 55:225-30. Piskorz D, Locatelli H, Gidekei L y cols. Factores de Riesgo en la Ciudad de Rosario. Resultados del Estudio Faros. Rev Fed Arg Cardiol 1995; 24:499-508. Carbajal H, Salazar M, Riondet B, y cols. Variables asociadas a la hipertensión arterial en una región de la Argentina. Medicina (B Aires) 2001; 61: 801-9. Nigro D, Vergottini JC, Kushnir E y cols. Epidemiología de la Hipertensión Arterial en la Ciudad de Córdoba. Rev Fed Arg Cardiol 1999; 28:69-75. INTERSALT Cooperative Research Group: Intersalt: An International study of electrolyte excretion and blood pressure: Results for 24 hours urinary sodium and potassium excretion. Br Med J (Clin Res) 1988; 297:319-28. Salazar MR, Carbajal HA, Aizpurúa M. et al. Decrease of blood pressure by community-based strategies. Medicina (B Aires) 2005; 65(6): 507-12. Carbajal H, Salazar M, Riondet B et al. Ten Year Blood Pressure Trends in Nonhypertensive Inhabitants of La Plata, Argentina. Can J Cardiol 1998; 14 (7):917-22. Stamler J: The INTERSALT Study: Background, Methods, Findings, and Implications. Am J Clin Nutr 1997; 65(Suppl):626s-642s. The Joint National Committee on detection, evaluation, and treatment of high blood pressure. The fifth report of the Joint National Committee on detection, evaluation and treatment of high blood pressure (JNC V). Arch Intern Med 1993; 153:154-83. Collins R, Peto R, MacMahon S, et al. Blood pressure, stroke, and coronary heart disease: II. Shortterm reduction in blood pressure: Overview of Randomized drug trials in their epidemiological contest. Lancet 1990; 335:827-38. Klag MJ, Whelton PK, Randall BL, et al. Blood pressure and end-stage renal disease in men. N Engl J Med 1996; 334:13-8. Diana B. Petitti, Valerie C. Crooks, J. Galen Buckwalter, and Vicki Chiu. Blood Pressure Levels Before Dementia Arch Neurol 2005;62:112 Hébert R. et al. Vascular Dementia. Incidence and Risk Factors in the Canadian Study of Health and Aging. Stroke 2000; 31:1487-93 Launer JL. J. Launer, K. Masaki, H. Petrovitch et al The association between midlife blood pressure levels and late-life cognitive function. The Honolulu-Asia Aging Study JAMA 1995. 274:1846 Launer LJ, Ross GW, Petrovitch H, Masaki K. Midlife blood pressure and dementia: the HonoluluAsia aging study. Neurobiol Aging 2000; 21:49 Skoog I, Lernfelt B, Landahl S, Palmertz B. 15-year longitudinal study of blood pressure and dementia. Lancet 1996; 347:1141 Posner HB et al. The relationship of hypertension in the elderly to AD, vascular dementia, and cognitive function. Neurology 2002; 58:1175-81 Kilander L, Nyman H, Boberg M et al. Hypertension is Related to Cognitive Impairment: A 20-Year Follow-up of 999 Men. Hypertension 1998; 31:780. Wu C, Zhou D, Wen C et al. Relationship between blood pressure and Alzheimer's disease in Linxian County, China. Life Sciences 2003; 72:1125. Kannel WB, Belanger AJ. Epidemiology of heart failure. Am Heart J 1991; 121:951-7. Masahiko Tozawa, Kunitoshi Iseki, Chiho Iseki et al. Blood Pressure Predicts Risk of Developing End-Stage Renal Disease in Men and Women. Hypertension 2003; 41:1341. Benetos A, Rudnichi A, Safar M et al. Pulse Pressure and Cardiovascular Mortality in Normotensive and Hypertensive subjects. Hypertension 1998; 32:560-4. Domanski MJ, Davis BR, Pfeffer MA et al. Isolated Systolic Hypertension. Prognostic information provided by pulse pressure. Hypertension 1999; 34:375-80. Stamler J, Stamler R, Neaton J: Blood Pressure, Systolic and Diastolic, and Cardiovascular Risk. US population data. Arch Intern Med 1993; 153:598-615. Cornoni-Huntley J, La Croix A, Havlik R: Race and sex differentials in the impact of hypertension in the US. The National Health and Nutrition Examination Survey I. Epidemiologic Follow-up Study. Arch Intern Med 1989; 149:780. Seccareccia F, Lanti M, Puddu P, et al. Normotensive middle age men after 5-10 years: normal blood pressure or hypertension? J Hypertension 1988; 6 (suppl 4):5602. Leitschuk M, Cupples A, Kannel W, et al. High-Normal Blood Pressure Progression to Hypertension in the Framingham Heart Study. Hypertension 1991; 17:22-7. Vasan RS, Larson MG, Leip EP, Kannel WB, Levy D. Assessment of frequency of progression to hypertension in nonhypertensive participants in the Framingham Heart Study: A cohort study. Lancet. 2001; 358:1682–1686 Seventh report of the Joint National Committee on Prevention, Detection, Evaluation, and Treatment of High Blood Pressure Hypertension. 2003;42:1206-52 Carbajal HA: Optimal blood pressure and high normal blood pressure in La Plata, Argentina. Can J Cardiol 1994; 10(7):749-52. SECCIÓN HIPERTENSIÓN ARTERIAL. Capítulo 1: Epidemiología 12 36. Lauer R, Burns T, Clarke W, et al. Childhood predictors of future blood pressure. Hypertension 1991; 18 (suppl I):I-74 - I-81. 37. Flegal KM, Carroll MD, Ogden CL et al. Prevalence and Trends in Obesity Among US Adults, 19992000. JAMA 2002; 288:1723-7. 38. Ogden CL et al. Prevalence and Trends in Overweight Among US Children and Adolescents, 19992000. JAMA 2002; 288:1728-32. 39. Stamler R, Stamler J. Weight and blood pressure; findings in hypertension Screening of 1 million Americans. JAMA 1978; 240:1607-10. 40. Kannel WB, Brand N, Skinnere JJ Jr. et al. The relation of adiposity to blood pressure and development of hypertension. Ann Intern Med 1967; 67:48-59. 41. Kannel WB, Brand N. Is obesity-related hypertension less of cardiovascular risk? The Framingham Study. Am Heart J 1990; 120:1195-201. 42. NHLBI Obesity Education Initiative Expert Panel on the Identification, Evaluation, and Treatment of overweight and Obesity in Adults. Clinical guidelines on the Identification, Evaluation and Treatment of Overweight and Obesity in Adults. National Institutes of Health. Preprint June 1998. 43. Trials of Hypertension Prevention Collaborative Research Group: The effects of non-pharmacologic interventions on blood pressure of persons with high normal levels: Results of the Trials of Hypertension Prevention, Phase 1. JAMA 1992; 267:1213-20. 44. Dyer AR, Elliot P. The Intersalt study: relations of body mass index to blood pressure. J Hum Hypertension 1989; 3:299-308. 45. Gerbert L, Schnall Pl. Body fat and its distribution in relation to casual and ambulatory blood pressure. Hypertension 1990; 15:508-13. 46. Carbajal H, Salazar M, Aizpurúa M et al. Waist circumference and blood pressure. Hypertension 1999; 33:1070 (abstract). 47. Executive Summary of The Third Report of The National Cholesterol Education Program (NCEP) Expert Panel on Detection, Evaluation, and Treatment of High Blood Cholesterol in Adults (Adult Treatment Panel III). JAMA 2001; 285:2486-97. 48. Grundy SM, Cleeman JI, Daniels SR. et al. Diagnosis and Management of the Metabolic Syndrome. An American Heart Association / National Heart, Lung, and Blood Institute. Scientific Statement. Circulation 2005; 112:e285-e290. 49. Ford ES, Giles WH, Dietz W. Prevalence of the metabolic syndrome among US adults. Findings from the third national health and nutrition survey. JAMA 2002; 287:356-9. 50. World Health Organization. Report of a WHO consultation: definition of metabolic syndrome in definition, diagnosis and classification of diabetes mellitus and its complications. 1. Diagnosis and classification of diabetes mellitus. Geneva, World Health Organization, Department of Noncommunicable Disease Surveillance, 1999. 51. The IDF consensus worldwide definition of the metabolic syndrome www.idf.org 52. Kahn R, Buse J, Ferrannini E. et al. The Metabolic Syndrome: Time for a Critical Appraisal. Joint statement from the American Diabetes Association and the European Association for the Study of Diabetes. Diabetes Care 2005; 28:2289-304. 53. Reaven GM. The Metabolic Syndrome: Requiescat in Pace. Clinical Chemistry 2005; 51: 931-8. 54. Haffner SM. Epidemiology of insulin resistance and its relation to coronary artery disease. Am J Cardiol 1999; 84:11J-14J. 55. Wang YR, Alexander GC, Stafford R. Outpatient Hypertension Treatment, Treatment Intensification, and Control in Western Europe and the United States. Arch Intern Med 2007;167:141-7. 56. Guidelines Subcommittee of the World Health Organization-International Society of hypertension (WHO-ISH). 1999 World Health Organization-International Society of Hypertension Guidelines for the Management of Hypertension. J Hypertens 1999; 17:151-83. 57. Consenso Latinoamericano de Hipertensión Arterial. J Hypertens (español) 2001; 6:1-28 58. Zamke KB, McAlister FA, Campbell NRC, et al. The 2001 Canadian recommendations of hypertension: Part one – Assessment for diagnosis, cardiovascular risk, causes and lifestyle modification. Can J Cardiol 2002; 18(6):604-24 59. Luft FC. Molecular genetics of human hypertension. J Hypertens 1998; 16: 1871-8. 60. Law CM, Shiell W. Is blood pressure inversely related to birth weight? The strength of evidence from a systematic review of the literature. J Hypertens 1996; 14: 935-41. 61. The National High Blood Pressure Education Program Working Group: National High Blood Pressure Education Program Working Group. Report of Primary Prevention of Hypertension. Arch Intern Med 1993; 153: 186-208. 62. Whelton PK, He J, Appel LJ, et al. Primary Prevention of Hypertension. Clinical and Public Health Advisory from the National High Blood Pressure Education Program. JAMA 2002; 288:1882-8. 63. Julius S, Nesbitt SD, Egan BM, Weber MA, Michelson EL, Kaciroti N, Black HR, Grimm RH Jr., Messerli FH, Oparil S, Schork MA, for the Trial of Preventing Hypertension (TROPHY) Study Investigators. Feasibility of Treating Prehypertension with an Angiotensin-Receptor Blocker. N Engl J Med 2006; 354:1685-97. 64. Persell SD, Baker DW. Studying interventions to prevent the progression from prehypertension to hypertension: does TROPHY win the prize? Am J Hypertens 2006; 19:1095-7. SECCIÓN HIPERTENSIÓN ARTERIAL. Capítulo 1: Epidemiología 13 65. Meltzer JI. A specialist in clinical hypertension critiques the TROPHY trial. Am J Hypertens 2006; 19:1098-100. 66. Schunkert H. Pharmacotherapy for Prehypertension - Mission Accomplished?. N Engl J Med 2006; 354:1742-4. 67. Geleijnse JM, Hofman A, Witteman JCM, Hazebroek AAJM, Valkenburg HA, and Grobbee DE. Long-term Effects of Neonatal Sodium Restriction on Blood Pressure. Hypertension 1997; 29:913-7. 68. He J, Whelton PK, Appel LJ, Charleston J, and Klag MJ. Long-Term Effects of Weight Loss and Dietary Sodium Reduction on Incidence of Hypertension. Hypertension 2000; 35:544-9 69. Tunstall-Pedoe H, Connaghan J, Woodward M, Tolonen H, Kuulasmaa K. Pattern of declining blood pressure across replicate population surveys of the WHO MONICA project, mid-1980s to mid-1990s, and the role of medication. BMJ 2006; 332:629-35. 70. Whelton PK , He J, Appel LJ, Cutler JA, Havas S, Kotchen TA, Roccella EJ, Stout R, Vallbona C, Winston MC, Karimbakas J, for the National High Blood Pressure Education Program Coordinating Committee. Primary Prevention of Hypertension: Clinical and Public Health Advisory from the National High Blood Pressure Education Program. JAMA 2002; 288:1882-8. 71. Stamler R. Implications of the INTERSALT study. Hypertension 1991; 17:I16-I20. ________________________________________________





