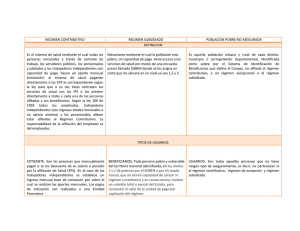
Estudio de Suficiencia POS-UPC 2009
Anuncio

TOMO 4 Colección Estudios de Suficiencia UPC-POS Ministerio de la Protección Social Dirección General de Gestión de la Demanda en Salud Carrera 13 No. 32 - 76 Piso 15 Bogotá, D.C. Teléfono: 330 50 00 Ext.: 1590 Línea de atención al usuario desde Bogotá: 330 5000 Exts.: 3380/81 Correo electrónico: [email protected] Resto del país: 01 8000 910097 www.minproteccionsocial.gov.co Estudio de Suficiencia UPC-POS 2009 Este estudio, realizado por la Dirección General de Gestión de la Demanda en Salud del Ministerio de la Protección Social durante 2008 a partir de información del año 2007, tiene dos énfasis. El primero, en el análisis de los aspectos económicos y financieros de los determinantes del gasto en salud del Sistema General de Seguridad Social en Salud, y el segundo, en la profundización del ajuste de riesgo por edad y sexo de los afiliados al régimen contributivo. La publicación de la Colección Estudios de Suficiencia UPC-POS, de la cual hace parte el presente estudio, ofrece a investigadores, académicos y tomadores de decisión de sistemas de salud con modelos equivalentes al nuestro, detalles técnicos de la metodología utilizada para el cálculo de la prima de aseguramiento en el Sistema General de Seguridad Social en Salud y el costeo del Plan Obligatorio de Salud en Colombia. » Informe al Consejo Nacional de Seguridad Social en Salud El Ministerio de la Protección Social presenta el Estudio de la suficiencia y de los mecanismos de ajuste de riesgo de la Unidad de Pago por Capitación para garantizar el Plan Obligatorio de Salud en el año 2009, correspondiente al cuarto tomo de la Colección Estudios UPC-POS. Las recomendaciones del estudio fueron recogidas por el Consejo Nacional de Seguridad Social en Salud – CNSSS, en los Acuerdos 403 y 404 de diciembre de 2008. Estudio de la suficiencia y de los mecanismos de ajuste de riesgo para el cálculo de la Unidad de Pago por Capitación para garantizar el Plan Obligatorio de Salud en el Año 2009 Estudio de la suficiencia y de los mecanismos de ajuste de riesgo para el cálculo de la Unidad de Pago por Capitación para garantizar el Plan Obligatorio de Salud en el Año 2009 Informe al Consejo Nacional de Seguridad Social en Salud Programa de Reorganización, Rediseño y Modernización de las Redes de Prestación de Servicios de Salud © Ministerio de la Protección Social Colección Estudios de Suficiencia UPC-POS Estudio de la suficiencia y de los mecanismos de ajuste de riesgo para el cálculo de la Unidad de Pago por Capitación para garantizar el Plan Obligatorio de Salud en el Año 2009 ISBN Colección: 978-958-8717-25-8 ISBN: 978-958-8717-29-6 Bogotá, Colombia Octubre de 2011 Estudio realizado en el año 2008 y publicado en el año 2011 Ministerio de la Protección Social Diego Palacio Betancourt Ministro de Protección Social (hasta agosto de 2010) Blanca Elvira Cajigas de Acosta Vice Ministra de Salud y Bienestar (hasta abril de 2008) Carlos Ignacio Cuervo Vice Ministro de Salud y Bienestar (hasta agosto de 2010) Leonardo Cubillos Turriago Director General de Gestión de la Demanda en Salud (desde marzo de 2007 hasta noviembre de 2009) Autores del estudio Mery Concepción Bolívar Vargas Eduardo Andrés Alfonso Sierra Giovanni Esteban Hurtado Cárdenas Hernando Guerrero Moreno Gonzalo Aldea Castrillón Genny Torres Ovalle Consultores Dirección General de Gestión de la Demanda en Salud Ministerio de la Protección Social Coordinación editorial Jannette Bonilla T. Consultora Dirección General de Gestión de la Demanda en Salud Ministerio de la Protección Social Imagen Institucional Oficina Asesora de Comunicaciones Ministerio de la Protección Social Diseño, impresión y acabados Impresol Ediciones Ltda www.impresolediciones.com Tanto la realización del Estudio de Suficiencia UPC-POS 2009 como su publicación fueron financiadas por el Programa de Reorganización, Rediseño y Modernización de las Redes de Prestación de Servicios de Salud. Contrato de préstamo BID 1742/OC-CO. - Dirección General de Calidad de Servicios del Ministerio de la Protección Social © Queda prohibida la reproducción parcial o total de este documento por cualquier medio escrito o visual, sin previa autorización de Ministerio de la Protección Social Mauricio Santa María Salamanca Ministro de la Protección Social Beatriz Londoño Soto Viceministra de Salud y Bienestar Paula Acosta Márquez Viceministra Técnica Javier Parga Coca Viceministro de Relaciones Laborales Gerardo Burgos Bernal Secretario General Orlando Gracia Fajardo Director General de Gestión de la Demanda en Salud Contenido Presentación ....................................................................................................................................................... 11 Introducción ....................................................................................................................................................... 13 1. AnteCeDentes ..........................................................................................................................15 2. objetIvos .............................................................................................................................25 2.1 Objetivo general ................................................................................................................................... 25 2.2 Objetivos específicos........................................................................................................................... 25 3. metoDologíA ...........................................................................................................................27 3.1 Tipo de estudio ..................................................................................................................................... 27 3.2 Periodo de análisis ............................................................................................................................... 27 3.3 Unidad de observación ....................................................................................................................... 27 3.4 Universo ............................................................................................................................................ 27 3.5 Tipo de información............................................................................................................................ 27 3.6 Variables ............................................................................................................................................ 28 3.7 Fuentes de información ...................................................................................................................... 28 3.8 Gestión de la información ................................................................................................................. 29 3.9 Método ............................................................................................................................................ 33 4. resultADos .............................................................................................................................37 4.1 Aseguradoras que cumplen criterios de cobertura y calidad de información ........................ 37 4.2 Población ............................................................................................................................................ 46 4.3 Plan de beneficios ................................................................................................................................ 54 4.4 Suficiencia de la Unidad de Pago por Capitación ........................................................................ 54 4.5 Ajuste de riesgo ................................................................................................................................... 73 5. ConClusIones ...........................................................................................................................83 5.1 Régimen contributivo ......................................................................................................................... 83 5.2 Régimen subsidiado ............................................................................................................................ 84 5. 3 Disponibilidad y calidad de la información ................................................................................... 84 6. reComenDACIones .................................................................................................................85 6.1 Régimen contributivo ......................................................................................................................... 85 6.2 Régimen subsidiado ............................................................................................................................ 86 6.3 Disponibilidad y calidad de la información .................................................................................... 86 7. bIblIogrAFíA .............................................................................................................................91 8. AneXos ...................................................................................................................................95 Anexo 1. Variables de población del Estudio de suficiencia POS – UPC 2009 .....................................................96 Anexo 2. Variables de prestación de servicios del plan de beneficio del Estudio de suficiencia POS – UPC 2009 ......................................................................................................97 Anexo 3. Variables de la Unidad de Pago por Capitación del Estudio de suficiencia POS – UPC 2009 ..........99 (Anexos para consulta en cd adjunto) Anexo 4. Solicitud de información a aseguradoras para el “ Estudio de la suficiencia y de los mecanismos de ajuste de riesgo de la Unidad de Pago por Capitación para garantizar el Plan Obligatorio de Salud en el año 2009” Anexo 5. Metodología para la evaluación de la suficiencia de la UPC Anexo 6. Malla de validación 2009 Anexo 7. Nota técnica 2009 Índice general de tablas Tabla 1. La UPC y sus variaciones porcentuales, las del Índice de Precios al Consumidor y el crecimiento del salario mínimo en Colombia, años 1994-2007 ..........................................................................................................................................................................................................21 Tabla 2. Coberturas de información en registros y valores en el régimen contributivo, Colombia, año 2008 .....................................................................38 Tabla 3. EPS seleccionadas para el estudio de suficiencia 2009 en el régimen contributivo, Colombia, año 2008 .............................................................40 Tabla 4. Coberturas brutas de información en registros y valores en el régimen subsidiado pleno, Colombia, año 2008...............................................40 Tabla 5. Coberturas de información en registros y valores en el régimen subsidiado pleno sin valores extremos, Colombia, año 2008 ..................42 Tabla 6. EPS seleccionadas para el estudio de suficiencia 2009 en el régimen subsidiado pleno, Colombia, año 2008 ....................................................44 Tabla 7. Coberturas brutas de información en registros y valores en el régimen subsidiado parcial, Colombia, año 2008 ............................................46 Tabla 8. Distribución por edad y sexo de los afiliados equivalentes al régimen contributivo, Colombia, año 2008 ...........................................................46 Tabla 9. Distribución por EPS de los afiliados equivalentes del régimen contributivo, Colombia, año 2008 .......................................................................47 Tabla 10. Distribución porcentual de los afiliados equivalentes del régimen contributivo por departamentos, Colombia, año 2008........................48 Tabla 11. Distribución poblacional de los afiliados equivalentes del régimen subsidiado pleno por grupos de edad y sexo, Colombia, año 2008 .................................................................................................................................................................................................. 49 Tabla 12. Distribución porcentual de los afiliados equivalentes al régimen subsidiado pleno por departamento, Colombia, año 2008 ...................49 Tabla 13. Distribución de los afiliados equivalentes del régimen subsidiado pleno según EPS, Colombia, año 2008 .......................................................50 Tabla 14. Distribución de los afiliados equivalentes del régimen subsidiado parcial, según género y grupo de edad, Colombia, año 2008.............52 Tabla 15. Distribución porcentual de los afiliados equivalentes del régimen subsidiado parcial según departamento, Colombia, año 2008...52 Tabla 16. Distribución porcentual de afiliados equivalentes del régimen subsidiado parcial por EPS, según sexo, Colombia, año 2008..................53 Tabla 17. Gasto per cápita en el régimen contributivo, Colombia, año 2008....................................................................................................................................55 Tabla 18. Ingreso per cápita de las EPS en el régimen contributivo, Colombia, año 2008 ...........................................................................................................56 Tabla 19. Relación gasto-ingreso en el régimen contributivo, Colombia, año 2008 .......................................................................................................................57 Tabla 20. Partidas contables para los escenarios de suficiencia del régimen contributivo, Colombia, año 2008.................................................................58 Tabla 21. Entidades del régimen contributivo incluidas en el universo del Estudio Colombia, año 2008.............................................................................60 Tabla 22. Suficiencia del universo incluidas provisiones en el régimen contributivo, con base en el gasto y el ingreso per cápita, Colombia, año 2008 ............................................................................................................................................................................................................ 61 Tabla 23. Suficiencia del universo excluidas provisiones, régimen contributivo, con base en el gasto y el ingreso per cápita, Colombia, año 2008 .................................................................................................................................................................................................. 62 Tabla 24. Gastos administrativos, de ventas y otros gastos como porcentaje de los ingresos operativos en el régimen contributivo, Colombia, años 2004-2007 ..................................................................................................................................................................................................................................63 Tabla 25. Suficiencia de las EPS seleccionadas, incluidas provisiones, régimen contributivo, con base en el gasto y el ingreso per cápita. Colombia, año 2008 ................................................................................................................................................................................................................................................64 Tabla 26. Suficiencia de las EPS seleccionadas, excluidas provisiones, régimen contributivo, con base en el gasto y el ingreso per cápita, Colombia, año 2008 ................................................................................................................................................................................................................................................64 Tabla 27. Resumen suficiencia del régimen contributivo. Colombia, año 2008................................................................................................... 64 Tabla 28. Gasto per cápita en el régimen subsidiado pleno. Colombia, año 2008 ............................................................................................... 65 Tabla 29. Ingreso per cápita de las EPS en el régimen subsidiado pleno. Colombia, año 2008 ........................................................................ 66 Tabla 30. Relación gasto-ingreso en el régimen subsidiado pleno, Colombia, año 2008 ................................................................................... 66 Tabla 31. Partidas contables para los escenarios de suficiencia del régimen subsidiado. Colombia, año 2008 ............................................ 68 Tabla 32. Lista de entidades incluidas en el universo, régimen subsidiado. Colombia, año 2008.................................................................... 69 Tabla 33. Suficiencia del universo, régimen subsidiado, con base en los gastos y los ingresos totales. Colombia, año 2008 .......................70 Tabla 34. Suficiencia de las entidades seleccionadas, régimen subsidiado, con base en el gasto y el ingreso per cápita. Colombia, año 2008 ........73 Tabla 35. Resumen suficiencia del régimen subsidiado. Colombia, año 2008 ...................................................................................................... 73 Tabla 36. Ponderadores obtenidos por grupo etario. Colombia años 2005, 2006 y 2007 ................................................................................................75 Tabla 37. Ajuste de los ponderadores del régimen contributivo, grupo etario-sexo y zona. Colombia años 2007 a 2010 ...............................76 Tabla 38. Ajuste de los ponderadores para el régimen subsidiado, zona urbana y zona especial. Colombia años 2007 a 2010......................76 Tabla 39. Ponderadores estimados para el estudio de suficiencia. Colombia año 2008 .......................................................................................................76 Tabla 40. Diferencia porcentual entre los ponderadores estimados para 2009 y los ponderadores vigentes en el año 2008. Colombia, año 2008 .......77 Tabla 41. Senda de transición propuesta en el año 2007 versus ponderadores observados en 2008. Colombia año 2008...............................77 Tabla 42. Grupos de ajuste de la UPC por edad y sexo propuestos, ponderadores vigentes y observados. Colombia año 2008 ....................79 Tabla 43. Senda de transición de ajuste de los ponderadores. Colombia año 2008 .......................................................................................................................80 Tabla 44. Impacto estimado de los ponderadores del régimen contributivo en relación con la UPC promedio real en el 2007. Colombia año 2008 ....................................................................................................................................................................... 81 Tabla 45. Impacto observado de los ponderadores del régimen contributivo en relación con la UPC promedio real en el 2007. Colombia año 2008 ....................................................................................................................................................................... 83 Antecedentes Índice de gráficos Gráfico 1. Variaciones porcentuales de la UPC del régimen contributivo y del Índice de Precios al Consumidor y crecimiento del salario mínimo en Colombia, años 1996-2008 ..................................................................................................................................... 22 Gráfico 2. Porcentaje de respuesta de las EPS del Régimen Contributivo a la solicitud de información para el Estudio de Suficiencia. Colombia, años 2001-2007 ......................................................................................................................................................................................................... 22 Gráfico 3. Porcentaje de respuesta de las EPS del Régimen Subsidiado a la solicitud de información para el Estudio de Suficiencia. Colombia, años 2001-2007 ......................................................................................................................................................................................................... 22 Gráfico 4. Porcentaje de registros validos del total de enviados para los Estudios de Suficiencias en el Régimen Contributivo. Colombia, años 2001-2007 .............................................................................................................................................................................................................................. 23 Gráfico 5. Porcentaje de registros validos del total de enviados para los Estudios de Suficiencia en el Régimen Subsidiado. Colombia, años 2001-2007 ............................................................................................................................................................................................................................... 23 Gráfico 6. Distribución del gasto de la UPC en el régimen contributivo. Colombia, años 2001-2007................................................................... 23 Gráfico 7. Gestión de información del Estudio de suficiencia POS – UPC. Colombia, año 2008........................................................................... 29 Gráfico 8. Distribución por edad y sexo de los afiliados equivalentes al régimen contributivo, Colombia, año 2008 ....................................... 47 Gráfico 9. Pirámide poblacional de los afiliados equivalentes del régimen subsidiado pleno, Colombia, año 2008 .......................................... 49 Gráfico 10. Distribución de los afiliados equivalentes del régimen subsidiado parcial, según género y grupo de edad de riesgo, Colombia, año 2008 ....................................................................................................................................................................................................................... 51 Gráfico 11. Evolución de los ponderadores por edad y sexo de la Unidad de Pago por Capitación. Colombia, años 1995-2008 .................. 74 Gráfico 12. Evolución de los ponderadores por edad y sexo de la Unidad de Pago por Capitación. Colombia años 1995-2008 ................... 74 Gráfico 13. Gasto per cápita y ponderadores por edad y sexo. Colombia año 2007.....................................................................................................78 Gráfico 14 . Gasto per cápita y ponderadores por edad y sexo. Colombia año 2008................................................................................................... 78 Gráfico 15. Error de predicción como porcentaje del valor de la UPC de cada grupo etario. Colombia, año 2008........................................... 79 Gráfico 16. Gasto per cápita y ponderadores por edad y sexo, según los nuevos grupos de ajuste de la UPC propuestos (ponderadores observados). Colombia, año 2008 ...............................................................................................................................................................................................79 Gráfico 17. Gasto per cápita y ponderadores por edad y sexo, según los nuevos grupos de ajuste de la UPC propuestos Colombia, año 2008 ....................................................................................................................................................................................................................... 81 10 Estudio dE lA sufiCiEnCiA y dE los mECAnismos dE AjustE dE riEsgo dE lA unidAd dE PAgo Por CAPitACión PArA gArAntizAr El PlAn obligAtorio dE sAlud En El Año 2009 Presentación E l Ministerio de la Protección Social presenta el Estudio de la suficiencia y de los mecanismos de ajuste de riesgo de la Unidad de Pago por Capitación para garantizar el Plan Obligatorio de Salud en el año 2009, correspondiente al cuarto tomo de la Colección Estudios UPC-POS. Este estudio, realizado por la Dirección General de Gestión de la Demanda en Salud del Ministerio de la Protección Social durante 2008 a partir de información del año 2007, tiene dos énfasis. El primero, en el análisis de los aspectos económicos y financieros de los determinantes del gasto en salud del Sistema General de Seguridad Social en Salud, y el segundo, en la profundización del ajuste de riesgo por edad y sexo de los afiliados al régimen contributivo. Las recomendaciones del estudio fueron recogidas por el Consejo Nacional de Seguridad Social en Salud – CNSSS, en los Acuerdos 403 y 404 de diciembre de 2008. Frente a la definición de la UPC del régimen contributivo, el Consejo acordó un incrementó de 8.5% de la UPC para financiar lo incluido en el POS vigente en 2009. Y para la UPC del régimen subsidiado, consideró un incremento de 7.6%, según lo previsto por el estudio del Ministerio de la Protección Social. Frente al ajuste de riesgo del régimen contributivo, las decisiones del CNSSS expresan el avance en la senda de transición propuesta desde el año anterior por el estudio y acogida por el Consejo. Para el año 2009, el Consejo consideró pertinente profundizar los mecanismos de ajuste de riesgo de la UPC, en los grupos donde el estudio identificó gran variabilidad del gasto en salud, en particular en los grupos de 45 a 59 años, los mayores de 60 años y en alguna medida, en el grupo entre 15 y 45 años. Por ello, amplió los ponderadores del régimen contributivo y pasó de fijar siete primas diferenciales a fijar 14 primas de acuerdo con los correspondientes grupos etarios, en concordancia con lo propuesto por el estudió. Además, ajustó el ponderador de las grandes ciudades y las conurbadas de 2.25% a 4% de la UPC. 11 Antecedentes La publicación de la Colección Estudios de Suficiencia UPC-POS, de la cual hace parte el presente estudio, ofrece a investigadores, académicos y tomadores de decisión de sistemas de salud con modelos equivalentes al nuestro, detalles técnicos de la metodología utilizada para el cálculo de la prima de aseguramiento en el Sistema General de Seguridad Social en Salud y el costeo del Plan Obligatorio de Salud en Colombia. Orlando Gracia Fajardo Director General de Gestión de la Demanda en Salud Ministerio de la Protección Social - 2011 12 Estudio dE lA sufiCiEnCiA y dE los mECAnismos dE AjustE dE riEsgo dE lA unidAd dE PAgo Por CAPitACión PArA gArAntizAr El PlAn obligAtorio dE sAlud En El Año 2009 intrODUcción E l Ministerio de la Protección Social, como ente rector del Sistema General de Seguridad Social en Salud (SGSSS), tiene a su cargo la Secretaría Técnica del Consejo Nacional de Seguridad Social (CNSSS). Desde hace cuatro años viene realizando los estudios técnicos tanto en el ámbito de la suficiencia de la Unidad de Pago por Capitación (UPC) para financiar el Plan Obligatorio de Salud (POS) como en el de las actualizaciones y ampliaciones al plan de beneficios, con el fin de entregar al Consejo elementos de juicio para que tome las decisiones sobre el ajuste del plan de beneficios de los regímenes contributivo y subsidiado, (POS), y sus respectivas Unidades de Pago por Capitación(UPC), para la vigencia de 2009. Los estudios de suficiencia tienen por objeto determinar la suficiencia de la UPC de los regímenes contributivo y subsidiado para financiar los servicios contenidos en los respectivos planes de beneficios. La fuente de información han sido las Entidades Promotoras de Salud (EPS) del país de ambos regímenes. Adicionalmente, se ha logrado conocer el comportamiento del aseguramiento, la morbilidad, los servicios y sus costos, y los mecanismos de ajuste de riesgo vigentes en el aseguramiento en salud del país. En el presente documento se exponen los hallazgos identificados en el desarrollo del estudio de suficiencia UPC- POS- para el 2009, con base en la información suministrada por las EPS, resultado de su gestión y operación en el aseguramiento en salud. Entre ellos, se cuenta con la valoración y descripción del comportamiento de los determinantes del gasto en salud de los afiliados al SGSSS, edad, sexo y zona geográfica, que permitirá efectuar los ajustes de riesgo a través de los respectivos ponderadores de la UPC. El estudio describe los antecedentes, objetivos, aspectos y pasos metodológicos que se utilizan para analizar la información sobre la suficiencia de la UPC y de los determinantes del gasto. Estos incluyen variables, fuentes de información, procesos de 13 Antecedentes calidad de la información y de selección de aseguradoras, y métodos de cálculo para la suficiencia y para los determinantes del gasto. Los resultados contienen una descripción de los procesos de calidad de la información entregada por las aseguradoras, las características por régimen de la población asegurada y las coberturas del aseguramiento, así como los ingresos y los gastos por servicios de salud para el SGSSS en cada régimen y sus respectivas suficiencias, para cerrar con los determinantes del gasto que ajustan el riesgo en salud. Finalmente, se presenta un escenario de suficiencia para el año 2009, en el cual, tomando como base la suficiencia de 2007, se estima el impacto financiero de los ajustes a los ponderadores. Por último, se presentan las conclusiones y las recomendaciones. 14 1. AntECEdEntEs E l Sistema General de Seguridad Social en Salud (SGSS), desde 1994 hasta la fecha, ha mostrado importantes avances en términos de cobertura, instrumentos técnicos y reglamentación, sobre cada una de sus áreas de competencia. Sin embargo, a pesar de los grandes avances en coberturas de aseguramiento, las previsiones iniciales, sobre universalización del aseguramiento y la convergencia en los planes de benéficos, no se han cumplido. Muchos son los factores que determinan la situación actual. Por una parte, las variables macroeconómicas como el crecimiento del PIB, el déficit fiscal, el nivel de empleo, los salarios y la informalización de las relaciones laborales, y por otra, aún con la implementación de la Planilla Integrada de la Liquidación de Aportes (Pila), es necesario continuar trabajando en contra de la evasión, la elusión y las afiliaciones fraudulentas. Esto configura un nivel de dependencia coyuntural entre la cobertura y el comportamiento económico y social, haciendo necesario ajustes periódicos en la relación Unidad de Pago por Capitación (UPC) -Plan Obligatorio de Salud (POS). Al inicio del Sistema normado por la Ley 100 de 1993, el contenido y el costo del POS para el régimen contributivo, se fundamentó en la experiencia alcanzada en el sistema de salud por el plan de salud ofrecido por el Instituto de los Seguros Sociales (ISS) para sus afiliados. En el caso del régimen subsidiado se construyó un plan de beneficios a partir de las normas técnicas de prestación de servicios, de las actividades más costo efectivas en la prevención y protección de la salud y las frecuencias de uso de las atenciones dirigidas a la recuperación y rehabilitación de la salud. El valor de la UPC para el régimen contributivo se calculó a partir del promedio ponderado de los costos de la atención en salud que tenía el ISS, las Cajas de Compensación Familiar, las instituciones de la medicina prepagada y las instituciones públicas y privadas de la red hospitalaria nacional que atendía la población no afiliada a sistema alguno de seguridad en salud. El valor de la UPC para el régimen subsidiado se calculó a partir de los costos unitarios estimados de los insumos necesarios para brindar las atenciones de salud y la estimación de las frecuencias de uso, según las normas técnicas de prestación de servicios 15 Antecedentes La estructura interna de la UPc del régimen contributivo fue definida por grupos de población, en función de los costos de la atención medidos por los años de Vida saludable Potencialmente Perdidos (aVisas) de acuerdo con el estudio técnico realizado por el Ministerio de salud. y la demanda observada en las instituciones de salud por los riesgos cubiertos por el plan de beneficios. La estructura interna de la UPC del régimen contributivo fue definida por grupos de población, en función de los costos de la atención medidos por los Años de Vida Saludable Potencialmente Perdidos (AVISAS) de acuerdo con el estudio técnico realizado por el Ministerio de Salud1. El cual propuso diferenciar 6 grupos de edad: de 0-1 año, de 1-4 a años, 5-14 años, 15-44 años, 45-59 años y mayores de 60 años y diferenciar entre hombres y mujeres solo para los grupos de edad de 15-44 años, básicamente relacionados con la salud reproductiva de la mujer.2 Adicionalmente, se definió una UPC diferencial mayor para las zonas con menor densidad poblacional debido a los sobrecostos en la atención de la atención en salud de esta población. Los departamentos definidos en ese entonces fueron los cinco que tenían dos personas por kilometro cuadrado: Vichada, Guainía, Vaupés, Amazonas y Guaviare y los seis departamentos que tenían una densidad mayor a dos, pero menor que diez: Caquetá, Casanare, Arauca, Meta, Chocó y Putumayo, con excepción de las ciudades de Villavicencio, Arauca y Yopal.3 1995: la reforma de salud en Colombia y el Plan maestro de Implementación – universidad de Harvard En 1995, el Ministerio de Salud contrató una asistencia técnica con la Escuela de Salud Pública de la Universidad de Harvard, para apoyar la implementación de la Reforma de 1 2 3 16 Ministerio de Salud. Análisis de la carga de Enfermedad en Colombia. Informe al Consejo Nacional de Seguridad Social en Salud. Bogotá, mayo 31 de 1994, mimeo. Ministerio de Salud. La reforma a la seguridad social en salud. Antecedentes y resultados. Tomo 1. 1994 Ibídem la Salud en Colombia, generada por la Ley 100 de 1993. Esta Escuela conceptuó en el documento final, “La Reforma de Salud en Colombia y el Plan Maestro de Implementación”, que los aspectos financieros del seguro universal de la salud parecían razonables al final del primer año. La UPC parecía tener la capacidad para pagar los paquetes de beneficios bajo el régimen Contributivo y el régimen Subsidiado. “En la actualidad parecen existir suficientes fondos para financiar el Plan Obligatorio de Salud para los gastos de salud de la población subsidiada hasta el año 2002”. Sin embargo, recomendó: “realizar una estrecha monitoría de la operación financiera para asegurar la sostenibilidad y que Colombia cambie la fórmula para la transferencia de fondos del FOSYGA para cubrir déficits en la regiones pobres”. En este sentido, el informe de Harvard que consolida el apoyo y asesoramiento de la Universidad a la implementación de la reforma recomienda: “La meta del sistema colombiano de seguridad social en salud es suministrar a toda la población los servicios que necesitan dentro de las limitaciones económicas existentes. Por lo tanto, el paquete básico de beneficios determina los parámetros para la atención universal de la salud. La definición apropiada del paquete de beneficios garantiza que la prestación de la atención de la salud necesaria sea financiable con los recursos disponibles. Las inconsistencias en su determinación, ponen en peligro las metas de la reforma. Por esto, es importante evaluar la suficiencia y la viabilidad financiera de los servicios que se ofrecen en el paquete básico de beneficios.” Al respecto la Universidad de Harvard recomendó, en su momento 4 • Realizar los ajustes a la prima de aseguramiento (UPC) y a los demás programas en salud atendiendo la heterogeneidad de las zonas geográficas y de los otros determinantes del consumo de servicios de salud. El ajuste mejora la eficiencia en la asignación de recursos y la descentralización de los servicios de salud. Uno de los métodos sugeridos para determinar la necesidad de ajuste fue la determinación de carga de enfermedad. • Formular políticas en salud que regularan tanto la selección adversa como la selección de riesgo. Entendiendo que la regulación adecuada de las mismas es condición necesaria para la operación adecuada, en el mediano y largo plazo, de un sistema de salud basado en el aseguramiento. • Hacer un seguimiento a la distribución del riesgo predecible en todas las entidades con información completa sobre las características demográficas de los individuos 4 Escuela de Salud Pública de la Universidad de Harvard. “La Reforma de Salud en Colombia y el Plan Maestro Estudio dE lA sufiCiEnCiA y dE los mECAnismos dE AjustE dE riEsgo dE lA unidAd dE PAgo Por CAPitACión PArA gArAntizAr El PlAn obligAtorio dE sAlud En El Año 2009 La definición apropiada del paquete de beneficios garantiza que la prestación de la atención de la salud necesaria sea financiable con los recursos disponibles. afiliados en una entidad, sus gastos de atención de salud, la lista de los servicios que reciben y los diagnósticos que los llevan a solicitar dichos servicios. Se sugirió que estos datos debieran cubrir un período de tiempo razonable, preferiblemente un mínimo de dos años. Frente al POS, la Escuela de Salud Pública de la Universidad de Harvard, concluyó y recomendó que “la concurrencia por etapas del Plan Obligatorio de Salud Subsidiado y el Plan Obligatorio de Salud, en lugar de una sola, crea la dificultad de priorizar los servicios para la convergencia parcial. Para resolver este problema se sugiere la creación de una “Fuerza de trabajo para el paquete de beneficios”, que sea la encargada de hacer recomendaciones para aumentar los beneficios de acuerdo al incremento de la UPC”. Adicionalmente sugirió llevar a cabo algunos estudios como “Evaluar la validez de la metodología utilizada en los cálculos de la carga de la Enfermedad; revisión de la metodología de costos; y revisión del costo – efectividad del actual Plan Obligatorio de Salud”. 1997: estudio de Costos del Plan obligatorio de salud -PosContributivo y subsidiado En el año de 1997, el Ministerio de Salud, realizó, con base en información considerada como muy confiable, en especial la relacionada con el alto costo, el “Estudio de Costos del Plan Obligatorio de Salud -POS-Contributivo y Subsidiado”, el cual concluyó que solo se estaba utilizando el 70% del valor de la UPC en el gasto de salud. Sin embargo, podría pensarse que este gasto puede llegar a una cifra que varía entre 80% y 85%. En este estudio se reclasificaron como alto costo los eventos definidos como tal en el Artículo 17 de la Resolución 5261 de 1994 del Ministerio de Salud5. 5 Conrado Adolfo Gómez Vélez y colaboradores. El plan obligatorio de salud -pos- contributivo y subsidiado - Estudio de Costos Santafé de Bogotá 1998. En este estudio se hace un análisis de riesgo por grupo etario y ponderadores y se hace referencia a la definición de ponderaciones de la UPC con el objeto de evitar la selección adversa, en reconocimiento del gasto diferencial de servicios de salud determinado por la diferencia en la edad y el sexo de los afiliados al Sistema. 2001: estudio de evaluación Integral del equilibrio Financiero del sistema En el año 2001 se realizó un estudio de Evaluación Integral del Equilibrio Financiero del Sistema6, bajo la coordinación de la Dirección General de Aseguramiento del entonces Ministerio de Salud, en el marco de la cooperación brindada por la Organización Panamericana de la Salud (OPS). El estudio se orientó a implementar en el SGSSS una metodología de revisión y ajuste sistemático de los contenidos, costos y financiación de los planes de beneficios que le permitieran al Ministerio de Salud y al CNSSS tomar las decisiones sobre el incremento anual de la UPC, garantizar su equilibrio financiero y construir los escenarios para la sostenibilidad financiera del Sistema. Los temas que se abordaron y sus avances se relacionan en el recuadro: 6 Ministerio de la Protección Social “Evaluación Integral del Equilibrio Financiero del Sistema General de Seguridad Social en Salud equilibrio Financiero del sistema. colombia, año 2001 temas Avances Evaluación de los contenidos de los Traducción del manual de actividades, procedimientos e intervenciones del POS en CUPS, con Planes de Beneficios su la tabla de referencia cruzada. Estructura y estimación de la UPC Identificación de las tendencias históricas y actuales de los factores relacionados con el equilibrio financiero UPC / POS. Financiamiento del SGSSS Revisión de la evolución de la subcuenta de compensación y de los indicadores claves del proceso de compensación. Institucionalización del proceso de Propuesta para la reorganización funcional de la Dirección General de Aseguramiento, basada revisión y actualización sistemática en una capacitación y actualización sistemática para adquirir liderazgo técnico, articular los del POS, UPC y financiación apoyos y la información de otras Direcciones y coordinar la incorporación de otras instituciones. Fuente: Elaboraciones propias de los autores. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia 2008 17 Antecedentes el cnsss, mediante el Acuerdo 217, estableció el mecanismo para el reconocimiento de la desviación del perfil epidemiológico de la atención en salud del régimen contributivo. En relación con la evaluación de la UPC, se concluye que no ha podido ser realizada en su totalidad, debido a la falta de la información requerida, por problemas en los sistemas de información epidemiológica, de producción de servicios, y contable y financiera (costos de producción) de las instituciones aseguradoras y prestadoras públicas y privadas del Sistema y sugiere que estas limitaciones deben ser superadas de forma sostenida, sistemática y progresiva, estableciendo prioridades en su implementación. 2001: Acuerdo 217 del Cnsss El 31 de diciembre de 2001 el CNSSS, mediante el Acuerdo 217, estableció el mecanismo para el reconocimiento de la desviación del perfil epidemiológico de la atención en salud del régimen contributivo, los eventos incluidos para el estudio, así como el contenido de la solicitud de información de los casos de mayor impacto en el gasto en salud. En primer lugar definió las seis categorías que debían ser incluidas en el estudio y reconocimiento de la desviación del perfil epidemiológico en la composición de la UPC, a saber: • Los medicamentos anti – retrovirales utilizados para el tratamiento del VIH SIDA. • Diálisis peritoneal y hemodiálisis renal por Insuficiencia Renal Crónica (IRC). • Tratamientos con radioterapia del cáncer y / o medicamentos incluidos para tratamiento con quimioterapia. • Acto quirúrgico y prótesis en reemplazos articulares de cadera y/o rodilla. • Acto quirúrgico para trasplante de medula ósea, corazón y/o riñón, incluyendo el salvamento de órgano y medicamentos inmunosupresores post trasplante. • Acto quirúrgico en tratamiento por enfermedad cardiaca: angioplastia coronaria (incluye colocación de marcapaso y coronariograf ía post-angioplastia inmediata); puente coronario (bypass) aortocoronario (con vena safena) uno o más vasos; recambio valvular. cambios valvulares con aplicación de prótesis; corrección de cardiopatías congénitas. 18 Estas seis categorías corresponden a tratamientos de alto costo que son realizados a pacientes que padecen las denominadas enfermedades catastróficas o ruinosas, términos que hacen referencia al impacto severo que ocasionan sobre la estabilidad económica y emocional de un grupo familiar por los altos costos de su atención, y lo grave y devastador de estas patologías. Por lo mismo, se decidió cubrirlas dentro del POS como un conglomerado o paquete cuyo manejo debe ser objeto de un sistema o mecanismo de reaseguro para dispersar los riesgos y minimizar su impacto en las finanzas de las Entidades Promotoras de Salud (EPS), quienes deben financiarlos con recursos de una UPC que para el Sistema como un todo, guarde equilibrio frente al POS. El mismo Acuerdo 217 del CNSSS definió la metodología para la fijación del porcentaje de la UPC objeto de distribución por ajuste epidemiológico, donde debía considerarse el número y tipo de eventos por EPS y EOC señalados en el artículo 2° y demás información requerida previamente analizada, criticada y validada; el cálculo de medidas estadísticas pertinentes y que reflejen un rango por encima del cual se entenderá que existe desviación del perfil epidemiológico por cada uno de los eventos, con base en la población efectivamente compensada de las EPS y EOC; y el cálculo de las desviaciones por EPS y EOC sobre las cuales se determinará el porcentaje a descontar por ajuste epidemiológico. 2003: Acuerdo 245 del Cnsss El 31 de enero de 2003 el CNSSS según el Acuerdo 245, y teniendo en cuenta el estudio previo realizado, estableció la política de atención integral de patologías de alto costo, para los regímenes contributivo y subsidiado del SGSSS, contemplando la redistribución del riesgo, el control de la selección del riesgo, el modelo de atención y de vigilancia epidemiológica. 2003: grupo de trabajo: Ajuste a los Planes de beneficios y la unidad de Pago por Capitación En el mismo año 2003, la Dirección General de Gestión a la Demanda, del Ministerio de la Protección Social con el apoyo del Programa de Apoyo a la Reforma de Salud, PARS conformó un grupo de trabajo para realizar los estudios sobre “Ajuste a los Planes de Beneficios y la Unidad de Pago por Capitación” con los siguientes objetivos: Describir el perfil epidemiológico actual de la población colombiana en términos de las principales causas de morbilidad, mortalidad, discapacidad y riesgo; evaluar los contenidos actuales de los planes de beneficios básicos en cuanto a pertinencia, Estudio dE lA sufiCiEnCiA y dE los mECAnismos dE AjustE dE riEsgo dE lA unidAd dE PAgo Por CAPitACión PArA gArAntizAr El PlAn obligAtorio dE sAlud En El Año 2009 El 28 de enero del 2005 el CNSSS expidió el acuerdo 287 donde definió el coeficiente de alto costo que se aplicaría a la UPc de cada año, en el régimen contributivo, para equilibrar las desviaciones que se presentan entre las distintas ePs en función del número de pacientes con la enfermedad de alto costo irc. perfil epidemiológico, costo/efectividad y equidad; diseñar procesos sistemáticos de evaluación y actualización periódica de los contenidos de los planes de beneficios; evaluar el costo de intervenciones incluidas en los planes de beneficios; diseñar una base de datos y una metodología para la actualización de los costos de las intervenciones que pueda ser utilizada en forma permanente por el Ministerio de la Protección Social; determinar el equilibrio financiero en términos de la disponibilidad y flujo de recursos del SGSSS; estimar el valor de la UPC/UPC-S dados los patrones de uso de servicios de la población asegurada; evaluar los mecanismos de ajuste de riesgo de la UPC/UPC-s; y diseñar e implementar un proceso para la evaluación y ajuste periódico de la UPC. 2004: el ministerio de la Protección adopta una metodología para determinar la suficiencia de la uPC En el año 2004, el Ministerio de la Protección adoptó una metodología para determinar la suficiencia de la UPC basada en los registros agregados de información. La solicitud de información de prestación de servicios de este año correspondió al periodo comprendido entre los años 2001 a 2004, se realizó una solicitud diferente para los regímenes contributivo y subsidiado, con 38variables, tres formatos de diligenciamiento, múltiples codificaciones sin estandarización y validación por variable de forma manual. Los resultados del Estudio de suficiencia POS – UPC 20012004 afirman que “La falta de cobertura de las fuentes de la EPS hace imprescindible utilizar como fuente para todas las aseguradoras, los estados financieros, entendiendo que estos también tienen limitaciones. La fuente menos confiable para el gasto total son los archivos de servicios individuales, dada la baja cobertura del gasto reportado en ellos al compararlo con el total. Esta fuente de información no es útil para los cálculos de suficiencia por EPS, pero es imprescindible para buscar los puntos medios de frecuencias y costos del sistema, teniendo en cuenta las correcciones y ajustes que deben hacerse para superar las limitaciones de cobertura de los archivos.” Los estudios de suficiencia se complementan con los estudios de Balance Global de la Compensación y Ajuste de la UPC que están soportados en los modelos de series de tiempo para proyectar los ingresos y egresos de la subcuenta de compensación y finalmente presentan un análisis de sensibilidad del balance corriente de la subcuenta de compensación, que aporta la UPC máxima según la variación del incremento esperado del Ingreso Base de Cotización (IBC). En el mismo año 2004, el ISS, elaboró y presentó a consideración del CNSSS el documento “Marco de referencia para el control de las desviaciones de riesgo en salud”, donde se hace una crítica a los estudios técnicos y las decisiones hasta ahora tomadas para controlar la inequidad en el financiamiento de la atención del alto costo y plantea alternativas para lograr equilibrio en el Sistema. Desde un comienzo, cuando se empezó a discutir la reforma a la Seguridad Social en el tema de salud, se identificaron unos riesgos que por su alto costo tendrían un gran impacto económico en el equilibrio financiero de las EPS y que por lo tanto, para ser asumidos requerirían de esquemas aún más solidarios que los que se pueden encontrar al interior de una sola EPS. Estos riesgos dentro de un sistema de salud están influenciados por múltiples variables convolutivas7 (edad, género, accesibilidad y oportunidad de los servicios de promoción y tratamiento, factores asociados al medio ambiente, nutrición, etc.), que hacen complejo su seguimiento estacional frente a las premisas sobre las cuales fueros calculados. 2005 - 2006: Acuerdo 287 del Cnsss El 28 de enero del 2005 el CNSSS expidió el Acuerdo 287 donde definió el coeficiente de alto costo que se aplicaría a la UPC de cada año, en el régimen contributivo, para equilibrar las desviaciones que se presentan entre las distintas EPS en función del número de pacientes con la enfermedad de alto costo IRC. El Coeficiente que fue calculado en 7 En la aproximación actuarial de cualquier evento, las variables convolutivas son aquellas que pueden relacionarse entre sí a través de funciones matemáticas y estadísticas, y donde los cambios en el comportamiento de una de ellas afecta directamente la participación de las otras variables relacionadas y el evento analizado en su conjunto. 19 Antecedentes A partir del año 2006 se mantiene y se consolida la metodología tanto la de suficiencia POS – UPC, como la de los mecanismos de ajuste de riesgo determinantes del gasto de la UPc. De tal forma que los Estudios de suficiencia POS – UPc que realiza el Ministerio de la Protección social soportan las decisiones del cnsss relacionadas con la fijación del valor de la UPC de los regímenes contributivo y subsidiado cada año. mecanismos de ajuste de riesgo determinantes del gasto de la UPC. De tal forma que los Estudios de suficiencia POS – UPC que realiza el Ministerio de la Protección Social soportan las decisiones del CNSSS relacionadas con la fijación del valor de la UPC de los regímenes contributivo y subsidiado cada año. función de las frecuencias totales de casos de IRC en las EPS – tasas brutas, abriendo una opción metodológica para redistribuir el gasto y financiamiento de otras patologías de alto costo. • Revisión y ajuste de instrumentos metodológicos para la realización de los estudios de suficiencia POS – UPC. • Diseño, desarrollo e implementación de sistemas de obtención de información relevante para la realización de los estudios de suficiencia POS – UPC. • Análisis crítico de estudios técnicos del POS y la UPC realizados hasta el 2003. • Procesamiento y conformación de una base de datos de la población afiliada y de la prestación de servicios de salud, 2005-2008. • Análisis de la información obtenida, y elaboración de documentos técnicos para la Secretaría Técnica del CNSSS y el mismo Consejo, entre los que se pueden destacar los siguientes: • Resumen y evaluación de los planes de beneficios y la UPC, documento marco para la reunión ordinaria CXLII CNSSS, 9 de noviembre de 2003; • Documento sobre la evaluación del POS de 2004; • Análisis de los recobros por tutelas y medicamentos NO POS en el regímenes contributivo y subsidiado de 2004; • Estudios de suficiencia de la UPC contributivo y subsidiado en los años 2001 a 2007. • Elaboración de un documento sobre los lineamientos metodológicos para la Evaluación de la suficiencia de la UPC/UPC-S; • La caracterización de un grupo de recobros y tutelas en el Sistema General de Seguridad Social en Salud; y • El diseño de una metodología de evaluación de Tecnologías en Salud, concepto, definiciones, modelos y perspectivas en el contexto colombiano. En el año 2006, después de observar el impacto del coeficiente que fue calculado en función de las frecuencias totales de casos de IRC en las EPS, se hizo un ajuste a partir de la aplicación de las tasas específicas de casos de IRC por los grupos de edad de la UPC, logrando un coeficiente de alto costo ponderado en función de la estructura por edad de los afiliados a cada una de la EPS, que se formalizó mediante el Acuerdo del CNSSS 327 de 2006. 2005: se consolidan la metodología de suficiencia Pos – uPC y la de los mecanismos de ajuste de riesgo determinantes del gasto de la uPC En este año 2005, el Ministerio de la Protección Social con base en la experiencia del año anterior y con el concurso de las aseguradoras, realiza ajustes a la metodología y a la solicitud de información por lo que se unifican las solicitudes para ambos regímenes, se disminuye la solicitud a 16 variables, se simplifica a dos formatos de diligenciamiento uno de servicios y el otro de población, se estandarizan las múltiples codificaciones y la validación es por registro completo mediante software (malla de validación) la cual verifica la consistencia interna de cada uno de los campos. A partir del año 2006 se mantiene y se consolida la metodología tanto la de suficiencia POS – UPC, como la de los 20 Así mismo, los mecanismos de ajuste de riesgo se monitorean desde este año con la información de los Estudios de Suficiencia a partir del año 2005, y soportan las decisiones del CNSSS relacionadas con el ajuste a los ponderadores de la UPC por grupos de edad y zona geográfica a partir del 1 de enero de 2007. A manera de resumen se puede afirmar que son muchos los avances metodológicos obtenidos, desde 1994, en la construcción de los planes de beneficios del SGSSS y en el análisis de su financiamiento a través de la UPC, donde vale la pena mencionar los siguientes, entre otros muchos que se desarrollaron, a saber: Estudio dE lA sufiCiEnCiA y dE los mECAnismos dE AjustE dE riEsgo dE lA unidAd dE PAgo Por CAPitACión PArA gArAntizAr El PlAn obligAtorio dE sAlud En El Año 2009 Aunque los estudios mencionados han aportado instrumentos metodológicos útiles para la revisión y actualización sistemática del POS - UPC y su financiamiento, aún se hace necesario la construcción de otros que incentiven y garanticen la operación de un sistema de información (generación, recopilación, envío, recepción, validación, almacenamiento y custodia) para el monitoreo y análisis permanente de la suficiencia de la UPC y la cobertura de los planes de beneficio frente a las necesidades y demandas de salud que tiene la población afiliada al Sistema. evolución de la uPC y los estudios de suficiencia Los ajustes de la UPC en los primeros años correspondieron al incremento del salario mínimo en el período de 1996 al 2000, tal como lo previó la Ley. En el año de 1995 se presentó un decrecimiento de la UPC en un 14.55%. A partir del año 2001 y hasta el 2004 el crecimiento de la UPC fue inferior al crecimiento del salario mínimo. Para los años 2002 y 2003 el ajuste fue inferior a la inflación, ver Gráfico 1 página siguiente. tabla 1. la uPC y sus variaciones porcentuales, las del Índice de Precios al Consumidor y el crecimiento del salario mínimo en Colombia, años 1994-2007 Crecimiento del salario mínimo Índice de Precios al Consumidor 21,09% 22,59% -14,55% 20,50% 19,46% 144.595,00 19,50% 19,50% 21,63% 50 174.989,00 21,02% 21,02% 17,68% 1998 84 207.362,00 18,50% 18,50% 16,70% 1999 119 241.577,00 16,50% 16,01% 9,23% 2000 161 265.734,00 10,00% 10,00% 8,75% 2001 186 289.119,60 8,80% 9,96% 7,65% 2002 234 304.153,82 5,20% 8,04% 6,99% 2003 241 323.316,00 6,30% 7,44% 6,49% 2004 259 344.973,60 6,70% 7,83% 5,50% 2005 282 365.673,60 6,00% 6,56% 4,85% 2006 322 386.881,20 5,80% 6,95% 4,48% 2007 351 404.215,20 5,80% 6,30% 5,69% 2008 379 430.488,00 6,50% 6,41% 7,67% Año Acuerdo uPC Promedio 1994 7 141.600,00 1995 11 y 12 121.000,00 1996 24 y 26 1997 tasa de variación de la uPC Fuente: Cálculos propios de los autores. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia 2008. 21 Antecedentes gráfico Variacionesporcentuales porcentuales de de la y del Índice de de Gráfico 1. 1.Variaciones la uPC UPCdel delrégimen régimencontributivo contributivo y del Índice Precios al Consumidor y crecimiento del salario mínimo en Colombia, años 1996-2008 Precios al Consumidor y crecimiento del salario mínimo en Colombia, años 1996-2008 0.25 0.20 0.15 0.10 0.05 0.00 1997 1998 1999 2000 2001 2002 2003 2004 2005 2006 2007 2008 Año Tasa de variación de la UPC Crecimiento del salario mínimo IPC Fuente: Cálculos propias de los autores. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia 2008. Para los años siguientes esta solicitud y metodología se mantienen y consolidan (ver porcentaje de cumplimiento por regímenes en los gráficos 2 y 3), por lo que la Suficiencia de la UPC se establece a través del estudio que realiza el Ministerio de la Protección Social y que soporta las decisiones del CNSSS relacionadas con la fijación del valor de la UPC de los regímenes contributivo y subsidiado de cada año. gráfico 2.2.Porcentaje Porcentaje de de respuesta respuesta de de las las EPS EPs del del régimen Gráfico Régimen Contributivo a la solicitud de información para el de Contributivo a la solicitud de información para Estudio el Estudio suficiencia. Colombia, años 2001-2007 de Suficiencia. Colombia, años 2001-2007 gráfico 3. 3. Porcentaje Porcentaje de de respuesta respuestade delas lasEPS EPsdel delRégimen régimen Gráfico subsidiado a la solicitud de información para el Estudio Subsidiado a la solicitud de información para el Estudio de de suficiencia. Colombia, Colombia, años Suficiencia. años2001-2007 2001-2007 100% 100% 80% 80% 60% 60% 40% 40% 20% 20% 0% 2001 2002 2003 2004 2005 2006 2007 % Cumplimiento en el régimen contributivo Fuente: Elaboraciones propias de los autores con la información de las bases de datos Estudio de Suficiencia UPC año 2004, 2005, 2006 y 2007. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia 2008. 22 0% 2001 2002 2003 2004 2005 2006 2007 % Cumplimiento en el régimen subsidiado Fuente: Elaboraciones propias de los autores con la información de las bases de datos Estudio de Suficiencia UPC año 2004, 2005, 2006 y 2007. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia 2008. Estudio dE lA sufiCiEnCiA y dE los mECAnismos dE AjustE dE riEsgo dE lA unidAd dE PAgo Por CAPitACión PArA gArAntizAr El PlAn obligAtorio dE sAlud En El Año 2009 gráfico 4. Porcentaje de registros validos del total de Gráfico 4. Porcentaje de registros validos del total de enviados para los Estudios de enviados para losRégimen Estudios de suficiencias en el régimen Suficiencias en el Contributivo. Colombia, años 2001-2007 Contributivo. Colombia, años 2001-2007 100% 80% 60% 40% 20% 0% 2001 2002 2003 2004 2005 2006 2007 % Cumplimiento en el régimen subsidiado El ponderador de zona geográfica, que otorgaba una prima adicional del 33% de UPc a las zonas geográficas apartadas se mantuvo vigente por un poco más de una década desde la reforma. En el año 2005 este ponderador de zona se disminuyó a una prima adicional del 20%. Gráfico 6. Distribución del gasto de la UPC en el régimen gráficocontributivo. 6. distribución del gastoaños de la2001-2007. uPC en el régimen Colombia, contributivo. Colombia, años 2001-2007. 100% Fuente: Elaboraciones propias de los autores con la información de las bases de datos Estudio de Suficiencia UPC año 2004, 2005, 2006 y 2007. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia 2008. Gráfico deltotal totalde de gráfico5.5.Porcentaje Porcentaje de de registros registros validos validos del enviados enelelrégimen Régimen enviadospara paralos losEstudios Estudiosde de Suficiencia suficiencia en Subsidiado. años2001-2007 2001-2007 subsidiado. Colombia, Colombia, años 80% 60% 40% 100% 20% 80% 0% 60% 2004BD 2004EF Gasto en salud 2005BD 2005EF 2006BD 2006EF Gasto administrativo Fuente: Elaboraciones propias de los autores con la información de las bases de datos Estudio de Suficiencia UPC y los Estados Financiero reportados a la Superintendencia Nacional de Salud años 2004, 2005 y 2006. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia 2008. 40% 20% 0% 2001 2002 2003 2004 2005 2006 2007 % Cumplimiento en el régimen subsidiado Fuente: Elaboraciones propias de los autores con la información de las bases de datos Estudio de Suficiencia UPC año 2004, 2005, 2006 y 2007. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia 2008. Los resultados de la distribución del gasto de la UPC en el régimen contributivo para los años 2004 a 2006 muestran un incremento en el gasto en prestación de servicios de salud año a año. Adicionalmente, la prima denominada UPC está ajustada en el país por riesgos, ellos son edad, sexo y zona geográfica. El monitoreo permanente del ajuste de la UPC por riesgo permite equilibrar el valor de la UPC al valor esperado y a la probabilidad de siniestros. Ajustar la UPC por riesgos hace que el pago acompañe a cada afiliado o beneficiario del Sistema y su objetivo es el pago justo al paquete de beneficios que brinda las EPS por afiliado con el fin de reducir al mínimo la selección de riesgo y afrontar la selección adversa, manteniendo los incentivos hacia la eficiencia en la producción de servicios de salud. A la fecha se han realizado ajustes a los ponderadores de edad, sexo y zona geográfica y la evolución el tiempo se observa en la gráfica 34. Los ponderadores por edad y sexo se 23 Antecedentes modificaron durante el quinquenio siguiente a la reforma en tres ocasiones, la última realizada en 1998 estuvo vigente por nueve años y sólo hasta el año 2007 se realizaron ajustes a los grupos extremos de la vida: menores de un año y mayores de 60 años. 24 Por su parte el ponderador de zona geográfica, que otorgaba una prima adicional del 33% de UPC a las zonas geográficas apartadas se mantuvo vigente por un poco más de una década desde la reforma. En el año 2005 este ponderador de zona se disminuyó a una prima adicional del 20%. 2. objEtiVos 2.1 objetivo general Determinar para el año 2009 la suficiencia de las UPC con las que se financian los servicios contenidos en el plan de beneficios de cada uno de los regímenes que se discriminan en actividades, intervenciones, procedimientos, medicamentos e insumos, teniendo en cuenta los mecanismos de ajuste de riesgo. 2.2 objetivos específicos a. Mejorar la calidad del proceso de gestión de la información para establecer la suficiencia de las UPC. b. Caracterizar la población asegurada al SGSSS por intermedio de los factores demográficos, socioeconómicos, geográficos, del aseguramiento y epidemiológicos según morbilidad atendida que inciden o están relacionados en el uso y costo de los servicios de salud de los afiliados a cada régimen. c. Describir el comportamiento del plan de beneficios a través de los indicadores de utilización y costos de los servicios de la población afiliada a cada régimen. d. Estimar el ingreso y el gasto por servicios de salud para el SGSSS en cada régimen. e. Calcular la suficiencia de la UPC para financiar el plan de beneficios en cada uno de los regímenes del Sistema. f. Evaluar los mecanismos de ajuste de riesgo con variables demográficas (edad, sexo y localización geográfica) que están dados por los determinantes del gasto por cada uno de los componentes (ponderadores) de la UPC. g. Establecer la UPC para el 2009 y los respectivos ponderadores. 25 Antecedentes 26 3. mEtodologÍA E l Estudio de Suficiencia y de los mecanismos de ajuste de riesgo de la Unidad de Pago por Capitación para garantizar el Plan Obligatorio de Salud es una investigación interdisciplinaria que realiza anualmente el Ministerio de Protección Social de Colombia. 3.1 tipo de estudio El estudio es de corte transversal pues toma los datos en un momento del tiempo. Estos datos son retrospectivos del año inmediatamente anterior al que se efectúa el análisis para realizar un cálculo prospectivo, es decir, la UPC. 3.2 Periodo de análisis El periodo de análisis es un año completo tanto para el régimen contributivo como para el subsidiado. Es el calendario (de enero a diciembre) previo al que se efectúa el análisis de suficiencia. 3.3 unidad de observación las unidades de observación son los ingresos por concepto de UPC y adicionales para financiar los planes obligatorios de salud y los gastos en prestación de servicios de los planes obligatorios de salud de los regímenes contributivo y subsidiado. 3.4 universo El universo de estudio lo constituyen todas las entidades aseguradoras autorizadas para administrar los regímenes contributivo y subsidiado en el periodo de análisis. 3.5 tipo de información Para efectuar los análisis requeridos para el cumplimiento de los objetivos se necesita la siguiente información. 1. Población: la afiliada a las entidades aseguradoras del régimen contributivo y la población carnetizada en el régimen subsidiado 27 metodología Las fuentes de información para el análisis de suficiencia son las bases de datos poblacionales y de servicios. Estas bases de datos son las de servicios de salud para todas las aseguradoras, las de población carnetizada de las aseguradoras del régimen subsidiado y las del proceso de compensación del Fosyga. durante el periodo de análisis, distribuida por edad, sexo, municipio, zona de residencia, nivel de Sisben, Ingreso Básico de Cotización (IBC), tipo de afiliado y antigüedad. 2. Prestación de servicios del plan de beneficios: la totalidad de las atenciones en salud recibidas por los afiliados y sus costos (directos) respectivos (para el asegurador, para el usuario y para el Sistema), al igual que las formas de reconocimiento y pago de esas atenciones. 3. Ingresos: los ingresos para la prestación de servicios de salud recibidos por las aseguradoras. 4. Egresos: los gastos en la prestación de servicios a los afiliados por parte de la aseguradora. 3.6 variables Cada tipo de información requiere unas variables que se enumeran a continuación y se detallan de acuerdo con el uso, el indicador o el análisis con el que se relacionan y tipo de información que generan. Las variables de población son: tipo de identificación, identificación, fecha de nacimiento, sexo, código del departamento, código del municipio, zona geográfica, nivel de Sisben, IBC, afiliados compensados equivalentes, afiliados carnetizados equivalentes, tipo de afiliado y fecha de afiliación al SGSSS. (Ver anexo 1). Las variables del plan de beneficios son: tipo de identificación, identificación; fecha de nacimiento, sexo, código del departamento, código del municipio, zona geográfica, código del diagnóstico, fecha de prestación del servicio, código de actividad, intervención o procedimiento y medicamentos; ámbito de prestación de la actividad, intervención o procedimiento y medicamento; forma de reconocimiento y pago de la actividad, intervención o procedimiento y medicamento; número de días estancia normal; valor actividad, 28 intervención o procedimiento y medicamento y valor asumido por el usuario. (Ver anexo 2). Por último, las variables de la Unidad de Pago por Capitación son: tipo de identificación, identificación, fecha de nacimiento, sexo, código del departamento, código del municipio, zona geográfica, días compensados, afiliados compensados equivalentes, afiliados carnetizados equivalentes, ingresos servicios de salud UPC, ingresos servicios de salud de promoción y prevención, valor asumido por el usuario (cuota moderadora y copago) y costos servicios de salud. (Ver anexo 3). 3.7 Fuentes de información Las fuentes de información para el análisis de suficiencia son las bases de datos poblacionales y de servicios. Estas bases de datos son las de servicios de salud para todas las aseguradoras, las de población carnetizada de las aseguradoras del régimen subsidiado y las del proceso de compensación del Fosyga. Adicionalmente, los estados financieros reportados por las aseguradoras a la Superintendencia Nacional de Salud (SNS) y la información de la población nacional del Departamento Administrativo Nacional de Estadística (DANE). Toda la información corresponde al periodo en estudio. El tipo de información y las fuentes correspondientes se presentan en el recuadro siguiente: Fuentes de información por tipo de información tipo de información fuente de información Población base de datos de la compensación del fosyga Histórico de población afiliada compensada (HAC) Histórico de población afiliada no compensada (HAnC) base de datos única de afiliados (bduA) registro único de afiliado a la protección social (ruAf) base de datos de carnetizados de aseguradoras rs Archivos de población del dAnE datos de prestación de servicios de aseguradoras Prestación de servicios del plan de beneficio datos de prestación de servicios de aseguradoras Estados financieros reportados por aseguradoras a la sns manual tarifario soAt vigentes unidad de Pago por Capitación base de datos de la compensación del fosyga base de datos de carnetizados de aseguradoras rs datos de prestación de servicios de aseguradoras Estados financieros reportados por aseguradoras a la sns Fuente: Elaboración propias de los autores. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia 2008. Estudio dE lA sufiCiEnCiA y dE los mECAnismos dE AjustE dE riEsgo dE lA unidAd dE PAgo Por CAPitACión PArA gArAntizAr El PlAn obligAtorio dE sAlud En El Año 2009 Base de datos de la compensación El Ministerio de la Protección Social cuenta con las declaraciones de giro y compensación de las EPS, obtenidas de las bases de datos del Consorcio Fidufosyga 2007. De estos archivos se obtienen datos de población e ingresos por concepto de UPC y promoción y prevención para cada EPS. Base de datos de carnetizados del régimen subsidiado Las EPS cuentan con la base de la población contratada y carnetizada, por grupo de edad y sexo, municipio y departamento de cada uno de los periodos de contratación e ingresos percibidos por UPC en zona especial y normal. De estos archivos se obtienen datos de población e ingresos por concepto de UPC para cada EPS. Bases de datos de prestación de servicios de salud Las aseguradoras cuentan con datos de prestación de servicios por afiliado, por esto estas bases se caracterizan porque se registran una a una las atenciones solicitadas8, por lo que cada persona puede aparecer varias veces. Esta información se obtiene de varias fuentes, entre ellas los Registros Individuales de Prestación de Servicios de Salud (RIPS), el sistema de facturación, las autorizaciones y los recobros y las tutelas. De ellos se logra información de los servicios de salud prestados a los afiliados, por individuo, con las variables de población y de prestación de servicios del plan de beneficios. Archivos de los estados financieros La SNS tiene los estados financieros reportados por las aseguradoras. Estos datos son de origen contable y corresponden al periodo fiscal, con corte a 30 de diciembre de cada año. De allí se obtienen variables de la UPC. Archivos de población nacional El DANE cuenta con las proyecciones de la población nacional total, por sexo y por grupo etario a partir del censo de 2005. Archivos de los manuales tarifarios El Ministerio cuenta con el manual tarifario de referencia para accidentes de tránsito (Decreto 2423 de 1996). De ellos se obtienen valores de referencia para el plan de beneficios. 3.8 gestión de la información La gestión de la información se realiza a través de la solicitud de información y el procesamiento que incluye la verificación de la calidad y cobertura y la conformación de la base de datos. (Ver grafico 7) 8 Con excepción de las formas de reconocimiento y pago por servicios sin detalle, diagnóstico y procedimiento en los cuales un reporte puede pertenecer a un conjunto de actividades, intervenciones, procedimientos, medicamentos e insumos. gráfico 7. gestión de información del Estudio de suficiencia Pos – uPC. Colombia, año 2008 Elaboración de la solicitud de información Verificación de la calidad y cobertura Conformación de la base de datos Recepción y organización de información Retroalimentación MPS - EPS/ARS Generación de salidas Fuente: Elaboración propias de los autores. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia 2008. a. Solicitud de información Las solicitudes de información se realizan por fuentes de información, de acuerdo con el tipo requerido y el periodo de análisis del estudio, con los instrumentos que se detallan a continuación. Además, se describe el proceso de envío de la solicitud y las estrategias para garantizar la obtención de los datos y recepción de información. Base de datos de la compensación Esta información se solicitó a la Dirección de Financiamiento del Ministerio, a través de una estructura diseñada para tal fin por el Ministerio, con las variables de población y UPC: tipo de identificación, identificación, fecha de nacimiento, sexo, código del departamento, código del municipio, zona geográfica, IBC, días compensados, tipo de afiliado y fecha de afiliación al SGSSS. Es importante anotar que es la misma información que se utiliza para el análisis de equilibrio financiero de la subcuenta de compensación, con el fin de que los datos sean consistentes. Base de datos de carnetizados del régimen subsidiado Se solicitó a las EPS, a través de una estructura diseñada para ello por el Ministerio, con las variables de población: tipo de identificación, identificación, fecha de nacimiento, sexo, código del departamento, código del municipio, zona geográfica, nivel de Sisben y afiliados carnetizados equivalentes. (Ver solicitud de información en el anexo 4 del CD que acompaña esta publicación) 29 metodología Es importante resaltar que la solicitud contiene la información detallada de la prestación de servicios de salud con el objeto de obtener las frecuencias y los costos por actividad, intervención o procedimiento y medicamento del plan de beneficios, de tal forma que se obtengan los valores a los cuales se están reconociendo los servicios por parte de las aseguradoras y, a su vez, los costos de los servicios por régimen como insumo del estudio de la suficiencia de la UPC. Bases de datos de prestación de servicios Esta información se solicitó a las aseguradoras, en una estructura diseñada para este fin por el Ministerio y una declaración certificada del gasto en salud reportado en la carta remisoria de la información, con las variables de prestación de servicios del plan de beneficios: tipo de identificación, identificación, fecha de nacimiento, sexo, código del departamento, código del municipio, zona geográfica, código del diagnóstico, fecha de prestación del servicio, código de actividad, intervención o procedimiento y medicamentos; ámbito de prestación de la actividad, intervención o procedimiento y medicamento; forma de reconocimiento y pago de la actividad, intervención o procedimiento y medicamento; número de días estancia normal; valor actividad, intervención o procedimiento y medicamento y valor asumido por el usuario. Es importante resaltar que la solicitud contiene la información detallada de la prestación de servicios de salud con el objeto de obtener las frecuencias y los costos por actividad, intervención o procedimiento y medicamento del plan de beneficios, de tal forma que se obtengan los valores a los cuales se están reconociendo los servicios por parte de las aseguradoras y, a su vez, los costos de los servicios por régimen como insumo del estudio de la suficiencia de la UPC. (Ver solicitud de información en el anexo 4 del CD que acompaña esta publicación) 30 En el año 2008 se realizó una revisión de la solicitud de información. El proceso de concertación con las aseguradoras tuvo lugar entre enero y mayo de 2008. Para este año al igual que el año anterior, por solicitud de las EPS que no tenían información desagregada, se continuó con el reporte de la forma de reconocimiento y pago por servicio sin detalle. En el régimen subsidiado se continuó el reporte de información de actividades individuales, realizadas en el año 2007, en el marco del Acuerdo 326 de 2006, a través de los códigos asignados para tal fin, producto de las reuniones con las EPS indígenas. Por iniciativa del Ministerio, se deja explicito, en la variable forma de reconocimiento y pago, el servicio autorizado y no facturado a la fecha de corte de recolección de la información y que se constituyen en reserva técnica. La solicitud definitiva se envío el 28 de mayo de 2008 y se otorgaron dos prorrogas por solicitud de las EPS. La fecha de cierre final fue el 18 de julio de 2008. Se realizaron retroalimentaciones y aclaraciones durante todo el periodo de los diferentes procesos de calidad. La última retroalimentación se realizó el 25 de noviembre de 2008 y se recibió información de las EPS hasta el 5 de diciembre, a petición de Acemi, vía correo electrónico. Así mismo, se solicitó al área encargada del régimen contributivo en el Ministerio, la base de datos de población, así como la información sobre tutelas y recobros al Fosyga y los estados financieros a la SNS. Se reportó a la SNS las aseguradoras que no cumplieron con los plazos para la entrega de información. b. Procesamiento de información El procesamiento de la información del Estudio es dinámico desde la concertación para la solicitud de información, hasta la recepción, organización, retroalimentación y validación de la misma. Una vez recibida la información de población y servicios de salud provenientes de las EPS se realiza un inventario de la misma y se conforma una base de datos inicial por cada uno de los regímenes. Luego se inicia su proceso de verificación de la calidad y cobertura de la información, los cuales se describen a continuación. Finalmente, se conforma la base de datos con las EPS seleccionadas. • Verificación de la calidad de la información A la verificación y validación de la calidad de la información reportada por las aseguradoras, se le adicionó un nuevo proceso relacionado con valores extremos de frecuencia y valor, los procesos que se describen a continuación, tanto para población carnetizada como para prestación de servicios de salud. Estudio dE lA sufiCiEnCiA y dE los mECAnismos dE AjustE dE riEsgo dE lA unidAd dE PAgo Por CAPitACión PArA gArAntizAr El PlAn obligAtorio dE sAlud En El Año 2009 Procesos de verificación de la calidad Estudio de Suficiencia UPC 2009 Proceso Descripción El objetivo de el proceso de la verificación cruzada de la información es buscar la correspondencia entre las actividades, las intervenciones y los procedimientos con su ámbito y días de estancia, en los registros de prestación de servicios. Calidad 1 Verificación de la estructura de los archivos de reporte que incluye la completitud de los campos y el cumplimiento del formato definido en la solicitud de información. Calidad 2 Verificación de la consistencia interna de la información se relaciona con la revisión de las relaciones entre diagnósticos con edad y sexo; y actividades, intervenciones y procedimientos con sexo. Calidad 3 Verificación cruzada de la información busca la correspondencia entre las actividades, intervenciones y procedimientos con su ámbito y días de estancia; y en el ámbito ambulatorio alertas en cuanto a valores reconocidos máximos y mínimos. Calidad 4 Verificación de derechos de los usuarios cruza los usuarios a los que se les prestaron servicios contra la totalidad de las base de datos de poblacionales disponibles para el régimen contributivo y contra la base de datos de carnetizados para el régimen subsidiado. Calidad 5 Verificación de atenciones en salud únicas detecta registros iguales por año y día con las variables de identificación y fecha de servicio. Calidad 6 Verificación de frecuencias y valor de afiliados con frecuencias mayores a 100 actividades anuales y valores de prestación de servicios mayores a 100.000.000. Calidad 2 Consistencia de la información epidemiológica El objetivo de este proceso es verificar la consistencia interna de los datos de los archivos de población y prestación de servicios de salud. Las verificaciones de la población consisten en detectar duplicidades por aseguradora, tipo y número de documento de identidad. Verificación de la consistencia de la información financiera en el gasto en salud tanto en lo declarado como en lo soportado en los registros de prestación de servicios de salud reportados por las EPS; y en los ingresos en relación con la información declarada en los estados financieros de la SNS. Las verificaciones de los registros de prestaciones de servicios consisten en que los diagnósticos y los procedimientos correspondan a ciertos grupos de edad y sexo. Para ello se diseñaron unas tablas de clasificación de la CIE-10 y de los códigos CUPS por grupo de edad y sexo, las cuales se corrieron contra la base de datos. Calidad 7 Fuente: Elaboraciones propias de los autores. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia 2007. Calidad 1 Verificación de estructura El objetivo de este proceso es realizar una verificación de que la estructura de los archivos de reporte corresponde a la estructura solicitada, los campos están diligenciados de forma completa y se da cumplimiento al formato definido en la solicitud de información (longitud, texto-numérico). Para ello se diseñó una malla de validación con las características y las tablas de cada campo según el tipo de archivo, la cual permitía un máximo de 2.000 errores y con un eporte que permitía identificar el número de registro, el campo y el tipo de error. Con este proceso se hizo un primer diagnóstico de calidad por parte de las aseguradoras que enviaron el reporte de la malla de validación junto con la información. Luego el Ministerio validó nuevamente la información, e hizo las devoluciones a las EPS tantas veces enviaron, hasta el mes de noviembre que se cerró el proceso de validación. Calidad 3 Verificación cruzada de la Información El objetivo de este proceso es buscar la correspondencia entre las actividades, las intervenciones y los procedimientos con su ámbito y días de estancia, en los registros de prestación de servicios. En el ámbito ambulatorio de estos mismos registros se busca generar alertas en cuanto a valores reconocidos máximos y mínimos. Calidad 4 Verificación de Derechos de los Usuarios El objetivo de este proceso es verificar en los registros de prestación de servicios de salud, los derechos de los pacientes a los servicios reportados. Esto se realiza mediante el cruce de los usuarios a los que se les prestaron los servicios 31 metodología Una vez establecida la calidad de la información, se determina la cobertura de los datos a través de la Matriz de cobertura de registros de información de prestación de servicios de salud de cada una de las ePs. Esta matriz verifica la cobertura de registros frente al universo de datos que debieron ser reportados por los prestadores a las aseguradoras, los registros válidos y los valores soportados en la base de datos. contra la base de datos de afiliados compensados del Fosyga, para el caso del régimen contributivo, y contra la base de datos de carnetizados, para el régimen subsidiado. Calidad 5 Verificación de Atenciones en Salud Únicas El objetivo de este proceso es detectar registros duplicados, en los registros de prestación de servicios de salud. Estas duplicidades se pueden presentar por año y día y se realizan con las variables de identificación y fecha de prestación del servicio de salud. Calidad 6 Verificación de valores extremos de frecuencia y valor El objetivo de este proceso es verificar frecuencias y valores reportados por los afiliados. Se verifican frecuencias mayores a cien actividades anuales y valores de prestación de servicios mayores a 100’000.000 de pesos, por cada afiliado. Calidad 7 Consistencia de la información financiera El objetivo de este proceso es verificar que tanto los datos de los registros de prestación de servicios de salud reportados por las aseguradoras representen el gasto en salud como que los ingresos sean consistentes. Se verificaron dos tipos de validación de las variables de gasto, una que compara los datos de gastos declarados por la aseguradora frente a los datos de gastos soportados en la base de datos y otra que compara los datos declarados por la aseguradora contra los estados financieros de la SNS. 32 De igual forma, se realizó una validación de los ingresos en el régimen contributivo con los datos arrojados por el proceso de compensación por afiliado equivalente y los datos declarados de ingreso en los estados financieros de la SNS. En el régimen subsidiado se realizó entre los ingresos estimados por afiliados equivalentes carnetizados y los datos declarados de ingreso en los estados financieros de la SNS. Las validaciones se expresan en un cociente entre los valores soportado en registros y los valores declarados y otro cociente entre los valores declarados y los valores de los estados financieros para los gastos; y un cociente entre los valores de los ingresos por afiliado equivalente y los valores de los ingresos en los estados financieros, en los que un valor de 100% se considera que representa el dato oficial. Los tres primeros procesos están incluidos en la malla de validación. Los restantes se realizan una vez conformada la base de datos con los registros que pasaron la malla. • Verificación de la cobertura de información Una vez establecida la calidad de la información, se determina la cobertura de los datos a través de la Matriz de cobertura de registros de información de prestación de servicios de salud de cada una de las EPS. Esta matriz verifica la cobertura de registros frente al universo de datos que debieron ser reportados por los prestadores a las aseguradoras, los registros válidos y los valores soportados en la base de datos. Adicionalmente, en ella se identifican los numeradores y denominadores para cada uno de los indicadores de cobertura, teniendo en cuenta dos variables de referencia, el ámbito en el que se realizó la prestación del servicio y, la forma de reconocimiento o pago del servicio de salud prestado. Si se dieran todas las formas de reconocimiento y de ámbito, se tendría un total de sesenta indicadores por aseguradora. (Ver anexo 6 del CD que acompaña esta publicación). En el caso de los registros que tengan valor cero en la capitación, se les aplica el valor correspondiente al código del servicio del Decreto 2423 de 1996, con el objeto de estimar la cobertura. Es importante precisar que para el reemplazo de los valores cero en la capitación, en el caso de las EPS003, EPS013 y EPS023, se realizaron dos reemplazos diferentes a los de las demás EPS. El primer reemplazo correspondió al 19, 18 y 18% del valor de las tarifas SOAT, respectivamente, y el segundo fue del 68, 72 y 63 de las tarifas SOAT, también respectivamente. Para estas EPS no se utilizaron los valores plenos del SOAT en el reemplazo de los valores en cero de la capitación, debido a que esto generaba coberturas en valor para dichas EPS muy superiores al 100% del gasto declarado. Estudio dE lA sufiCiEnCiA y dE los mECAnismos dE AjustE dE riEsgo dE lA unidAd dE PAgo Por CAPitACión PArA gArAntizAr El PlAn obligAtorio dE sAlud En El Año 2009 Para tomar la decisión sobre cuáles de las aseguradoras pueden hacer parte del estudio porque tienen una cobertura aceptable, con todas las coberturas obtenidas para cada una de las aseguradoras, se construye una Matriz de coberturas de registros de información de prestación de servicios de salud para el conjunto de las EPS. Una vez fueron consultadas por el Ministerio, las EPS certificaron que no había inconsistencia en el número de eventos reportados y que, en consecuencia, las tarifas SOAT plenas no correspondían a la realidad de las EPS, ya que la contratación per cápita les permitía contratar servicios con valores inferiores a las tarifas SOAT. Para tomar la decisión sobre cuáles de las aseguradoras pueden hacer parte del estudio porque tienen una cobertura aceptable, con todas las coberturas obtenidas para cada una de las aseguradoras, se construye una Matriz de coberturas de registros de información de prestación de servicios de salud para el conjunto de las EPS. El criterio de selección es una cobertura igual o mayor al 90%; sin embargo, cuando las aseguradoras no alcanzan este porcentaje, se determina el percentil 75 una vez eliminados valores por encima de 100% y se selecciona el conjunto de aseguradoras. En ningún caso las coberturas deberán ser inferiores al 70%, dado que se estima que coberturas por debajo de ese nivel ponen en riesgo el cálculo adecuado de la suficiencia. En el caso del régimen subsidiado, debido a que las EPS argumentan que la cobertura de registros y valor soportado en la base de datos en la forma de reconocimiento y pago por capitación es muy baja, se realizó un tratamiento especial. La matriz de cobertura se construyó con la estimación de las coberturas de las otras formas de reconocimiento y pago diferente a la capitación; es decir, pago por servicios, por procedimiento, por diagnóstico y pago directo. El criterio de selección sigue siendo una cobertura en valor por encima del 90%; sin embargo, cuando no todas las EPS alcanzan este porcentaje, se determina el percentil 75, igual que el procedimiento descrito para el régimen contributivo. A las EPS seleccionadas se les tiene en cuenta la totalidad del valor declarado en la capitación, tal como se describe en el capítulo de resultados. (Ver anexo 6). cional general y pirámide poblacional de afiliados por régimen. Descripción de morbilidad atendida • Número de personas atendidas por entidad • Distribución de diagnósticos más frecuentes por tabla de agrupación. b. Planes de beneficios Utilización de los servicios • Frecuencias de uso • Por régimen. Costo de los servicios • Costos promedios de actividades, intervenciones, procedimientos y medicamentos. • Por régimen. 3.9 método c. Evaluación de la suficiencia de la UPC Aunque la solicitud de información para el estudio de la suficiencia estableció como unidad de registro la relacionada con actividad, intervención, procedimiento o medicamento prestados o entregados a una sola persona, en una fecha definida9, algunas EPS reportaron de forma agregada tanto los servicios como su costo. Dado lo anterior, el costo per cápita será calculado de diferentes formas, como se describe a continuación. a. Descripción de la población Descripción demográfica Distribución por grupos de edad y sexo. • Estructura total afiliados sistemas: pirámide pobla- 9 Una vez obtenidos los datos a través de la solicitud de información para el proyecto “Evaluación de POS y UPC en los regímenes contributivo y subsidiado 2008”, se llevó a cabo la validación de la información mediante los diferentes procesos de calidad descritos en el numeral anterior. A partir de la verificación y la validación de la calidad de la información, se conformó la base de datos para proceder a realizar las descripciones y cálculos descritos a continuación: Cuando en una misma fecha se prestan varios servicios, se registrarán uno a uno con su respectivo código. Cada registro debe contener un solo tipo de actividad, intervención, procedimiento o medicamento, de acuerdo con la descripción de variables y estructura de la solicitud de información. 33 metodología Metodología del cálculo del gasto método 1 de cálculo del gasto Los elementos que componen la prima - UPC son la UPC neta, un factor de seguridad (FS), los costos asumidos por la aseguradora por siniestros no incluidos en los planes de beneficios y no asumidos por el Fosyga por concepto de comités técnico-científicos (CTC) y tutelas, denominados CTCT, los costos por concepto de pólizas de alto costo (CPA) y los costos de administración y utilidades. uPC = uPC neta + fs + CtCt + pólizas AC + Au Unidad de Pago por Capitación Neta: la UPC neta resulta de la sumatoria del costo esperado (margen de riesgo) de cada uno de las actividades, intervenciones, procedimientos, medicamentos e insumos utilizados por los afiliados como se expresa en la siguiente fórmula: UPC = NETA ∑S MR (a,i,p,m,n) Donde MR(s) (margen de riesgo de actividades, intervenciones, procedimientos, medicamentos e insumos (a,i,p,m,n)) = Frecuencia (a,i,p,m,n) X costo(s) Y Frecuencia (a,i,p,m,n) = Número total de actividades, intervenciones, procedimientos, medicamentos e insumos (s) prestados a la población afiliada / Número total de afiliados El costo de actividades, intervenciones, procedimientos, medicamentos e insumos es el valor que la EPS reporta haber pagado por cada uno de ellos. Factor de seguridad donde: = uPC con cargo de riesgo = uPC neta = percentil 1-a de la distribución normal = desviación estándar Costos de tutelas y comité técnico científicos: Los costos de tutelas y comité técnico-científico, asumidos por la EPS por siniestros no incluidos en los planes de beneficios, resultan de la diferencia del toContinúa 34 tal de los costos de las actividades, intervenciones, procedimientos, medicamentos e insumos por concepto de CTC y tutelas facturados al Fosyga y los costos no asumidos por el mismo. CTCT = Σ costos de actividades, intervenciones, procedimientos, medicamentos e insumos de CTC y tutelas facturados a Fosyga – Σ costos de actividades, intervenciones, procedimientos, medicamentos e insumos de CTC y tutelas no asumidos por el Fosyga Costos de pólizas de alto costos: los costos de pólizas de alto costo corresponden al valor pagado por las EPS por este concepto. Costos de administración y utilidades: los costos administrativos son los relativos a la suscripción, emisión, cobranza, administración, control u otra función para el manejo operativo y la utilidad definida por cada una de las aseguradoras. método 2 de cálculo del gasto Dado que aseguradoras argumentaron, durante el proceso de concertación de solicitud de información para el estudio, que no contaban con la información desagregada a través de registros individuales de atención como se requería para calcular la UPC neta, se les permitió el reporte de información agregada tomada de otras fuentes de información diferentes a los Registros Individuales de Atención (RIPS), tales como la facturación y el sistema de autorizaciones, entre otros. Por lo anterior, la unidad de reporte no fue la misma para todas las aseguradoras y, ya que la variable de costos representada en el gasto soportado es igual para todas las aseguradoras, la UPC se calculó así: UPC neta = Σ gasto soportado en la base de datos por las aseguradoras luego de los procesos de calidad. Adicionalmente, se tuvieron en cuenta los gastos reportados por cada una de las EPS de forma agregada por concepto de pólizas de alto costo, valores no reconocidos por el Fosyga por CTC y tutelas; para finalmente quedar la UPC neta así: Costo per cápita = Σ gasto soportado en la base de datos por las aseguradoras luego de los procesos de calidad + pólizas de alto costo + valores no reconocidos por el Fosyga por CTC y tutelas / número total de afiliados El régimen subsidiado tendrá una variación de cálculo en este método, dados los argumentos de las EPS de este régimen, sobre la cobertura, en el sentido de que los registros y el valor soportado en la base de datos en la forma de reconocimiento Estudio dE lA sufiCiEnCiA y dE los mECAnismos dE AjustE dE riEsgo dE lA unidAd dE PAgo Por CAPitACión PArA gArAntizAr El PlAn obligAtorio dE sAlud En El Año 2009 Continuación y pago capitación es muy baja. Se calculará la UPC teniendo en cuenta el valor declarado para capitación, así: declarados por pólizas de alto costo, valores no reconocidos por el Fosyga por CTC y tutelas. UPC neta= Σ gasto en servicios por servicios + servicios sin detalle + procedimiento + diagnóstico + directo soportado en la base de datos por las aseguradoras luego de los procesos de calidad + gasto declarado por capitación UPC neta = Gastos declarados Al final, la UPC neta queda así: Costo per cápita = Σ gasto en servicios por servicios + servicios sin detalle + procedimiento + diagnóstico + directo soportado en la base de datos por las aseguradoras luego de los procesos de calidad + pólizas de alto costo + valores no reconocidos por el Fosyga por CTC y tutelas método 3 de cálculo del gasto De igual forma, para los costos per cápita se tuvieron en cuenta los valores reportados en la declaración del gasto total por cada una de las formas de reconocimiento y pago, más los valores Costo per cápita = Σ gasto en servicios por capitación + servicios + servicios sin detalle + procedimiento + diagnóstico + directo + gastos pólizas de alto costo + valores no reconocidos por el Fosyga por CTC y tutelas + otros gastos método 4 de cálculo del gasto Para los costos per cápita se tienen en cuenta los valores reportados en los estados financieros de las cuentas seleccionadas, de acuerdo con cada uno de los regímenes. Costo per cápita = Σ valor de las cuentas del gasto seleccionadas de los estados financieros según el régimen Por su parte, los ingresos se calculan de dos formas para dar correspondencia a los diferentes abordajes de gasto. Metodología del cálculo del ingreso método 1 de cálculo del ingreso En lo que respecta al ingreso, se tuvieron en cuenta las unidades de pago por capitación, el valor per cápita de promoción y prevención, copagos, cuotas moderadoras y recobros por la póliza de alto costo. Ingreso per cápita = Σ UPC ± valor per cápita de promoción y prevención + recobros de póliza de alto costo + copagos + cuotas moderadoras mismas por concepto de primas UPC y UPC-S, copagos, cuotas moderadoras, recursos para promoción y prevención y recobro de pólizas de alto costo. La suficiencia, entonces, se expresa como el cociente del valor de la UPC neta y los ingresos recibidos por cada EPS para cubrir los servicios establecidos en el plan: método 2 de cálculo del ingreso Suficiencia UPC = UPC_neta +CTCT Ingresos En relación con los ingresos per cápita, se toman las cuentas seleccionadas de los estados financieros, de acuerdo con el régimen. El valor de este cociente estará entre 0 y 100% y se considerará suficiente dentro de un rango que toma en cuenta los valores aceptables de costos administrativos y utilidad. Ingreso per cápita = Σ valor de las cuentas del ingreso seleccionadas de los estados financieros según el régimen Cálculo de la suficiencia A partir de esta información, se hace una revisión que tiene como objetivo calcular la suficiencia y aquellas variables que se relacionan con el gasto, como la morbilidad y el uso de los servicios, entre otras. La suficiencia se determina comparando la suma total del valor de los siniestros en salud, amparados en los planes de beneficios ante las contingencias en salud, más los costos no asumidos por el Fosyga por concepto de CTC y tutelas, con relación a la suma total de los ingresos recibidos por las El soporte del valor de los siniestros en salud o gasto en salud se evidencia de diferentes formas y en varias fuentes. Se plantea una primera forma que tiene en cuenta los datos agregados y obtenidos de las diferentes fuentes disponibles, de las cuales se seleccionan los datos más confiables a partir de las evaluaciones de la información y, por el otro lado, la segunda forma se basa en datos desagregados y hace referencia al cálculo de la UPC neta a partir de las frecuencias de uso de servicios de la población afiliada y los valores del costo de los respectivos servicios. Con todas estas combinaciones se realizarán cuatro escenarios con el objeto de revisar el comportamiento de la suficiencia y se tomará el escenario basado en los datos desagregados para las recomendaciones. 35 metodología d. Ajuste de riesgo La evaluación de los mecanismos de ajuste de riesgo se realiza mediante el análisis del peso que tienen las variables edad, sexo y zona geográfica en el costo en salud, y se compara el comportamiento del ponderador estimado con ese gasto en salud y el ponderador actual. Los ponderadores estimados por grupo etario y zona se obtienen utilizando dos métodos basados en el gasto en salud per cápita. Método 1 cálculo mediante promedio de celdas La metodología para el cálculo mediante promedio de celdas es la siguiente: • Conformación de una nueva base de datos con los registros de las EPS seleccionadas, en la que se obtiene un solo registro per cápita, al cual se le suma todo el gasto en salud anual. • Obtención del gasto por edad y sexo de la nueva base de datos de prestación de servicios de salud de las EPS incluidas en el estudio. • Obtención del gasto por zona normal, especial y ciudades capitales y sus municipios conurbados de la nueva base de datos de prestación de servicios de salud de las EPS incluidas en el estudio. • Obtención del gasto per cápita para cada uno de los grupos de edad, sexo y zona de cada una de las EPS incluidas en el estudio y el total de las mismas. • Cálculo de la razón de ponderación o de los ponderadores para cada uno de los grupos de edad, sexo y zona a partir del gasto per cápita promedio de todas las EPS incluidas en el estudio, comparado con el costo promedio esperado para el año 2009, así: • Obtención de la relación entre el gasto per cápita promedio dividido por 86% de la UPC + valor de promoción y prevención. • Resultado: ponderadores del gasto en salud financiados con la UPC y valor de promoción y prevención. Ajuste de los ponderadores: • Estimación del ingreso según los ponderadores calculados. • Disminución de la estimación del ingreso en el valor de promoción y prevención. 36 • Comparación del ponderador estimado para cada uno de los factores con los ponderadores actuales de la UPC por edad, sexo y zona geográfica normal, especial y conurbados. • Estimación del impacto de los nuevos ponderadores de la UPC por edad, sexo y zona. Método 2 de cálculo con regresiones La metodología para el cálculo con regresiones es la siguiente: • Conformación de una nueva base de datos con los registros de las EPS seleccionadas, en la que se obtiene un solo registro per cápita, al cual se le suma todo el gasto en salud anual. • Realización de regresiones con los factores de grupo etario, sexo y zona geográfica, haciendo las respectivas interacciones entre las variables. • Los betas de cada una de las variables independientes corresponden al gasto en salud promedio por cada uno de los factores en estudio. • Cálculo de la razón de ponderación o de los ponderadores para cada uno de los grupos de edad, sexo y zona, a partir del gasto per cápita promedio de todas las EPS incluidas en el estudio, comparado con el costo promedio esperado para el año 2009, así: • Obtención de la relación entre el gasto per cápita promedio dividido por 86% de la UPC + valor de promoción y prevención. • Resultado: Ponderadores del gasto en salud financiados con la UPC y valor de promoción y prevención. Ajuste de los ponderadores: • Estimación del ingreso según los ponderadores calculados. • Disminución de la estimación del ingreso en el valor de promoción y prevención. • Estimación del impacto de los nuevos ponderadores de la UPC por edad, sexo y zona. • Finalmente, se presentan los datos de la suficiencia de las UPC para financiar los diferentes planes de beneficios y el comportamiento de los ponderadores del gasto para el año 2007. 4. rEsultAdos 4.1 Aseguradoras que cumplen criterios de cobertura y calidad de información a. Régimen contributivo En el régimen contributivo se recibió información de 20 de las 22 EPS autorizadas por la SNS para operar el régimen contributivo y se aplicaron las coberturas en todos los procesos de calidad. Los resultados se observan en la tabla 2. 37 38 100 99 62 0 100 100 100 97 98 59 97 98 98 96 91 EPs002 EPs003 EPs005 EPs006 EPs008 EPs009 EPs010 EPs012 EPs013 EPs014 EPs015 EPs016 EPs017 EPs018 EPs023 2 91 EPs001 EPs026 100 % Cobertura de registros EAs016 EPs 25 58 92 93 97 53 10 63 85 100 51 74 54 69 68 97 94 101 % Cobertura de valor Calidad 1, 2 y 3 2 90 95 97 98 96 50 97 96 98 96 99 0 61 99 99 90 96 % Cobertura de registros 25 88 92 92 97 52 58 96 84 98 69 95 54 68 98 96 93 97 % Cobertura de valor Calidad 4 2 77 95 97 98 96 49 88 95 97 94 98 0 59 91 97 89 96 % Cobertura de registros 25 77 91 92 96 51 56 91 84 98 69 95 52 68 93 95 93 96 % Cobertura de valor Calidad 5 2 77 95 97 98 96 49 88 95 97 94 98 0 59 90 89 89 33 25 75 88 91 94 51 56 89 84 98 69 95 52 68 89 73 93 47 % Cobertura de valor Calidad 7 % Cobertura de registros tabla 2. Coberturas de información en registros y valores en el régimen contributivo, Colombia, año 2008 resultados Continúa 45 102 102% 97% 36% 47% 61% 99% EPs035 total Promedio ponderado mediana desv. est. Coef. variación Percentil 25 Percentil 75 93% 54% 37% 26% 72% 76% 76 38 92 % Cobertura de valor 97% 58% 48% 36% 96% 101% 101 43 0 % Cobertura de registros 96% 66% 30% 24% 92% 86% medidas estadísticas 86 37 111 % Cobertura de valor Calidad 4 96% 57% 48% 35% 93% 95% 95 43 0 % Cobertura de registros 95% 65% 30% 23% 91% 84% 84 36 108 % Cobertura de valor Calidad 5 95% 48% 51% 36% 89% 94% 94 43 0 % Cobertura de registros 90% 52% 31% 22% 74% 81% 81 36 45 % Cobertura de valor Calidad 7 Fuente: Elaboraciones propias de los autores con la información de las bases de datos del estudio de suficiencia UPC. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia, 2008 0 % Cobertura de registros EPs034 EPs Calidad 1, 2 y 3 Estudio dE lA sufiCiEnCiA y dE los mECAnismos dE AjustE dE riEsgo dE lA unidAd dE PAgo Por CAPitACión PArA gArAntizAr El PlAn obligAtorio dE sAlud En El Año 2009 Continuación 39 resultados Se recibió información de 39 de las 49 EPS autorizadas para la operación del régimen subsidiado, y se aplicaron las coberturas en todos los procesos de calidad. el proceso de calidad 7 se realizó sobre todas las aseguradoras. La selección de aseguradoras se realizó sobre las coberturas estimadas en calidad 7, con el criterio de cobertura de valor mayor al 90%, dado que el percentil 75 fue del 90% y no se presentaron valores extremos. Las EPS seleccionadas son las que se relacionan en la tabla 3. b. Régimen subsidiado pleno Se recibió información de 39 de las 49 EPS autorizadas para la operación del régimen subsidiado, y se aplicaron las coberturas en todos los procesos de calidad. El proceso de calidad 7 se realizó sobre todas las aseguradoras. Sin embargo, se mantuvieron las coberturas de calidad 5 debido a que los hallazgos fueron soportados por las aseguradoras que tenían coberturas superiores al 90%. Los resultados seobservan en la tabla 4. tabla 3. EPs seleccionadas para el estudio de suficiencia 2009 en el régimen contributivo, Colombia, año 2008 EPs nombre Calidad 7 % cobertura de valor total EPs001 Colmédica Entidad Promotora de salud s.A. 93 EPs008 Caja de Compensación familiar Compensar 95 EPs010 Compañía suramericana de servicios de salud s.A. 98 EPs016 Coomeva EPs s.A. 94 EPs017 EPs famisanar ltda. 91 Percentil 75: 90% Fuente: Elaboraciones propias de los autores con la información de las bases de datos del estudio de suficiencia UPC. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia, 2008. tabla 4. Coberturas brutas de información en registros y valores en el régimen subsidiado pleno, Colombia, año 2008 Calidad 1, 2 y 3 Calidad 5 Calidad 5* % Cobertura de registros % Cobertura de valor % Cobertura de registros % Cobertura de valor % Cobertura de registros % Cobertura de valor % Cobertura de valor CCf001 84 60 84 61 78 57 73 CCf002 80 82 74 91 70 78 85 CCf007 49 27 49 29 47 28 14 CCf009 47 30 43 28 42 27 46 CCf015 11 9 9 7 9 7 13 CCf018 54 23 44 53 42 52 61 CCf023 22 24 18 20 17 19 5 CCf024 64 25 60 32 59 31 33 CCf027 78 62 73 57 68 53 38 CCf028 61 5 55 6 55 5 6 CCf032 100 22 95 36 94 36 24 CCf033 0 27 0 21 0 21 42 CCf035 99 23 79 19 79 18 33 Continúa 40 Calidad 4 EPs Estudio dE lA sufiCiEnCiA y dE los mECAnismos dE AjustE dE riEsgo dE lA unidAd dE PAgo Por CAPitACión PArA gArAntizAr El PlAn obligAtorio dE sAlud En El Año 2009 Continuación Calidad 1, 2 y 3 Calidad 4 Calidad 5 Calidad 5* EPs % Cobertura de registros % Cobertura de valor % Cobertura de registros % Cobertura de valor % Cobertura de registros % Cobertura de valor % Cobertura de valor CCf037 0 132 0 90 0 78 325 CCf045 91 13 87 27 84 26 23 CCf049 37 338 32 295 32 294 648 CCf055 7 4 6 5 5 4 6 CCf101 77 20 76 81 62 75 93 CCf103 100 52 96 50 96 49 95 EPs002 57 58 55 56 53 56 97 EPs003 17 30 17 32 15 31 97 EPs009 100 103 90 90 85 88 89 EPs014 61 37 43 416 42 414 66 EPs020 40 14 34 16 32 15 11 EPs022 0 1 0 3 0 2 0 EPs025 0 59 0 58 0 56 67 EPs026 1 40 1 40 1 40 99 EPs030 97 37 64 24 62 23 35 EPs031 36 35 35 32 33 30 238 EPsi03 79 59 66 48 60 45 43 EPsi04 11 19 9 16 9 16 5 EPsi05 95 100 94 102 93 101 97 EPsi06 91 33 75 33 71 32 48 Ess062 83 62 61 57 57 52 44 Ess062 83 62 61 57 57 52 44 Ess091 197 43 183 41 180 41 94 Ess118 100 34 100 53 98 52 67 Ess133 0 31 0 26 0 26 21 Continúa 41 resultados Continuación Calidad 1, 2 y 3 Calidad 4 Calidad 5 Calidad 5* EPs % Cobertura de registros % Cobertura de valor % Cobertura de registros % Cobertura de valor % Cobertura de registros % Cobertura de valor % Cobertura de valor Ess207 30 68 30 68 24 52 98 total 55 42 47 55 45 52 59 medidas estadísticas Promedio ponderado 55% 42% 47% 55% 45% 52% 59% mediana 57% 34% 49% 37% 47% 36% 48% desv. est. 43% 55% 39% 76% 38% 75% 112% Coef. variación 77% 115% 79% 131% 80% 135% 143% Percentil 25 17% 23% 17% 25% 16% 24% 23% Percentil 75 87% 59% 76% 57% 71% 54% 94% * Estimación de las coberturas de las otras formas de reconocimiento y pago diferente a la capitación. Fuente: Elaboraciones propias de los autores con la información de las bases de datos del estudio de suficiencia UPC. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia, 2008 Se calcularon nuevamente las medidas estadísticas para la selección final de aseguradoras, sin tener en cuenta aquellas que reportan valores extremos. El resultado se encuentra en la tabla 5. tabla 5. Coberturas de información en registros y valores en el régimen subsidiado pleno sin valores extremos, Colombia, año 2008 Calidad 1, 2 y 3 EPs Calidad 5 Calidad 5* % Cobertura de registros % Cobertura de valor % Cobertura de registros % Cobertura de valor % Cobertura de registros % Cobertura de valor % Cobertura de valor CCf001 84 60 84 61 78 57 73 CCf002 80 82 74 91 70 78 85 CCf007 49 27 49 29 47 28 14 CCf009 47 30 43 28 42 27 46 CCf015 11 9 9 7 9 7 13 CCf018 54 23 44 53 42 52 61 CCf023 22 24 18 20 17 19 5 CCf024 64 25 60 32 59 31 33 CCf027 78 62 73 57 68 53 38 CCf028 61 5 55 6 55 5 6 CCf032 100 22 95 36 94 36 24 Continúa 42 Calidad 4 Estudio dE lA sufiCiEnCiA y dE los mECAnismos dE AjustE dE riEsgo dE lA unidAd dE PAgo Por CAPitACión PArA gArAntizAr El PlAn obligAtorio dE sAlud En El Año 2009 Continuación Calidad 1, 2 y 3 EPs Calidad 4 Calidad 5 Calidad 5* % Cobertura de registros % Cobertura de valor % Cobertura de registros % Cobertura de valor % Cobertura de registros % Cobertura de valor % Cobertura de valor CCf033 0 27 0 21 0 21 42 CCf035 99 23 79 19 79 18 33 CCf045 91 13 87 27 84 26 23 CCf055 7 4 6 5 5 4 6 CCf101 77 20 76 81 62 75 93 CCf103 100 52 96 50 96 49 95 EPs002 57 58 55 56 53 56 97 EPs003 17 30 17 32 15 31 97 EPs009 100 103 90 90 85 88 89 EPs014 61 37 43 416 42 414 66 EPs020 40 14 34 16 32 15 11 EPs022 0 1 0 3 0 2 0 EPs025 0 59 0 58 0 56 67 EPs026 1 40 1 40 1 40 99 EPs030 97 37 64 24 62 23 35 EPsi03 79 59 66 48 60 45 43 EPsi04 11 19 9 16 9 16 5 EPsi06 91 33 75 33 71 32 48 Ess062 83 62 61 57 57 52 44 Ess076 18 37 18 37 17 36 70 Ess091 197 43 183 41 180 41 94 Ess118 100 34 100 53 98 52 67 Ess133 0 31 0 26 0 26 21 Ess207 30 68 30 68 24 52 98 total 55 40 47 53 45 51 54 Continúa 43 resultados Continuación Calidad 1, 2 y 3 EPs % Cobertura de registros Calidad 4 % Cobertura de valor % Cobertura de registros Calidad 5 % Cobertura de valor Calidad 5* % Cobertura de registros % Cobertura de valor % Cobertura de valor medidas estadísticas Promedio ponderado 55% 40% 47% 53% 45% 51% 54% mediana 61% 32% 55% 37% 54% 36% 45% desv. est. 43% 25% 40% 67% 39% 67% 34% Coef. variación 74% 66% 76% 132% 78% 136% 66% Percentil 25 18% 22% 17% 23% 16% 23% 22% Percentil 75 91% 58% 77% 57% 73% 52% 86% * Estimación de las coberturas de las otras formas de reconocimiento y pago diferente a la capitación. Fuente: Elaboraciones propias de los autores con la información de las bases de datos del estudio de suficiencia UPC. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia, 2008. La selección de aseguradoras se realizó sobre calidad 5, con base en las EPS que tuvieron coberturas superiores al percentil 75, que fue del 86%, quedando seleccionadas las EPS que se relacionan en la tabla 6 . tabla 6. EPs seleccionadas para el estudio de suficiencia 2009 en el régimen subsidiado pleno, Colombia, año 2008 EPs nombre % cobertura de valor otras formas de reconocimiento y pago diferente a cápita CCf101 Colsubsidio 93 CCf103 Comfaca 95 EPs002 salud total 97 EPs003 Cafesalud 97 EPs009 Comfenalco Antioquia 89 EPs026 solsalud 99 EPsi05 mallamas 97 Ess091 Ecoopsos 94 Ess207 mutual sEr 98 Percentil 75: 86%. Fuente: Elaboraciones propias de los autores con la información de las bases de datos del estudio de suficiencia UPC. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia, 2008. 44 Estudio dE lA sufiCiEnCiA y dE los mECAnismos dE AjustE dE riEsgo dE lA unidAd dE PAgo Por CAPitACión PArA gArAntizAr El PlAn obligAtorio dE sAlud En El Año 2009 c. Régimen subsidiado parcial Se recibió información de doce EPS y se aplicaron las coberturas en todos los procesos de calidad en los que el percentil 75 correspondió al 99%. Ninguna de las asegura- doras cumplió este criterio, razón por la cual no hay estimación de la suficiencia en este régimen. Los resultados se observan en la tabla 7 . tabla 7. Coberturas brutas de información en registros y valores en el régimen subsidiado parcial, Colombia, año 2008 Calidad 1, 2 y 3 EPs Calidad 4 Calidad 5 Calidad 5* % Cobertura de registros % Cobertura de valor % Cobertura de registros % Cobertura de valor % Cobertura de registros % Cobertura de valor % Cobertura de valor CCf015 2 3 1 2 1 2 4 CCf018 16 10 15 47 15 46 100 CCf024 50 321 3 26 3 26 17 CCf055 44 23 22 15 14 14 14 EPs022 0 1 0 1 0 1 0 EPs026 5 69 5 69 5 69 98 EPs030 0 192 0 183 0 147 146 Ess062 82 44 56 38 56 38 40 Ess091 95 96 60 58 59 57 60 Ess118 100 30 100 30 96 30 34 Ess133 0 0 0 0 0 0 0 Ess207 28 111 28 111 23 103 115 total 33 59 20 42 17 40 48 medida estadística Promedio ponderado 33% 59% 20% 42% 17% 40% 48% mediana 22% 37% 10% 34% 9% 34% 37% desv. est. 39% 97% 32% 53% 31% 45% 51% Coef. variación 110% 129% 132% 111% 137% 101% 97% Percentil 25 2% 8% 1% 11% 1% 11% 11% Percentil 75 58% 99% 35% 60% 32% 60% 99% Percentil 75: 86%. Fuente: Elaboraciones propias de los autores con la información de las bases de datos del estudio de suficiencia UPC. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia, 2008. 45 resultados En el régimen contributivo, se utiliza la población de afiliados equivalentes, entendida como un número calculado de personas que estuvieron afiliadas 360 días al año, resultado obtenido de dividir el total del número de días compensados durante el año, por todos los afiliados al régimen contributivo, dividido por 360 días. 4.2 Población a. Descripción demográfica A continuación se hace una descripción de la población afiliada al SGSSS, en los regímenes contributivo, subsidiado pleno y subsidiado parcial, tomando como base la información suministrada por las EPS al estudio de suficiencia y las consultas a la base de datos de compensación. En el régimen contributivo, se utiliza la población de afiliados equivalentes, entendida como un número calculado de personas que estuvieron afiliadas 360 días al año, resultado obtenido de dividir el total del número de días compensados durante el año, por todos los afiliados al régimen contributivo, dividido por 360 días. El número de afiliados equivalentes es utilizado como población de referencia (denominador) para el cálculo de los ingresos y gastos per cápita, las tasas de prevalencia de las enfermedades, el promedio de las frecuencias de uso y ponderadores de la UPC. La información de afiliados equivalentes al régimen contributivo se obtuvo de la base de datos de compensación. En el régimen subsidiado se utiliza la información del número de días que estuvieron carnetizados los afiliados al régimen subsidiado, según los registros de afiliados suministrados por las EPS. Se consideró el número de días de afiliación a partir de la fecha de carnetización. • Descripción de la población afiliada al régimen contributivo El régimen contributivo, según los cálculos de afiliados equivalentes, cuenta con 15’877.968 afiliados equivalentes, que en su mayoría, en todos los grupos de edad, son del género femenino, , con excepción de los afiliados entre 1 y 14 años. En cuanto a la distribución por edad, la mayor cantidad de usuarios equivalentes están entre 15 y 44 años y la menor cantidad, tiene menos de 1 año. Esto obedece a la amplitud de los rangos de edad (ver tabla 8 y gráfico 8). tabla 8. distribución por edad y sexo de los afiliados equivalentes al régimen contributivo, Colombia, año 2008 (total afiliados equivalentes = 15.877.968) masculino femenino total grupo de edad (años) número % número % número % relación fem./masc. menor de 1 año 107.847 1,43 113.278 1,36 221.125 1,39 1,05 1 a 4 años 481.032 6,36 477.409 5,74 958.441 6,04 0,99 5 a 14 años 1.439.740 19,05 1.394.435 16,76 2.834.175 17,85 0,97 15 a 44 años 3.604.350 47,69 3.988.033 47,93 7.592.382 47,82 1,11 45 a 59 años 1.151.188 15,23 1.382.148 16,61 2.533.336 15,96 1,20 60 y más años 773.755 10,24 964.754 11,60 1.738.509 10,95 1,25 total 7.557.912 100,00 8.320.056 100,00 15.877.968 100,00 1,10 Nota: Afiliados equivalentes es un número calculado de personas que estuvieron afiliadas 360 días al año. Fuente: Elaboraciones propias de los autores con la información de las bases de datos del estudio de suficiencia UPC. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia, 2008. En la tabla 9, se observa que cerca de la mitad de los afiliados equivalentes (48,16%) se encuentran afiliados a tres EPS (EPS006, EPS013 y EPS016). En contraste, 46 11% de los afiliados equivalentes están distribuidos en la mitad de las EPS. Estudio dE lA sufiCiEnCiA y dE los mECAnismos dE AjustE dE riEsgo dE lA unidAd dE PAgo Por CAPitACión PArA gArAntizAr El PlAn obligAtorio dE sAlud En El Año 2009 gráfico 8. distribución por edad y sexo de los afiliados Gráfico 8. Distribución por edad y sexo de los afiliados equivalentes equivalentes al alrégimen contributivo, Colombia, año 2008 régimen contributivo, Colombia, año 2007 (total afiliados equivalentes = 15.877.968) (Total afiliados equivalentes = 15.877.968) 60 y más Años 45 a 59 15 a 44 5 a 14 1a4 3.000.000 2.000.000 1.000.000 0 500.000 1.000.000 1.500.000 2.000.000 2.500.000 3.000.000 3.500.000 <1 Población Hombres Mujeres Fuente: Elaboraciones propias de los autores con la información de las bases de datos del estudio de suficiencia UPC. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia, 2008. En el régimen subsidiado se utiliza la información del número de días que estuvieron carnetizados los afiliados al régimen, según los registros de afiliados suministrados por las ePs. Los entes territoriales de Bogotá D.C., Antioquia, Valle del Cauca y Atlántico tienen la mayoría de los afiliados al régimen contributivo (61,51%), situación que guarda relación con la distribución de la población general del país (tabla 10 ). tabla 9. distribución por EPs de los afiliados equivalentes del régimen contributivo, Colombia, año 2008 (EPs = 22) EPs Afiliados equivalentes % EPs Afiliados equivalentes % EAs016 13.203 0,08 EPs013 2.893.760 18,23 EAs027 59.386 0,37 EPs014 309.834 1,95 EPs001 368.633 2,32 EPs015 74.565 0,47 EPs002 1.287.207 8,11 EPs016 2.514.988 15,84 EPs003 674.138 4,25 EPs017 1.012.195 6,37 EPs005 713.116 4,49 EPs018 622.240 3,92 EPs006 2.237.411 14,09 EPs023 546.685 3,44 EPs008 619.874 3,90 EPs026 220.385 1,39 EPs009 289.260 1,82 EPs033 62.148 0,39 EPs010 1.008.187 6,35 EPs034 37.420 0,24 EPs012 259.743 1,64 EPs035 53.587 0,34 15.877.968 100,00 total general Fuente: Elaboraciones propias de los autores con la información de las bases de datos del estudio de suficiencia UPC. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia, 2008. 47 resultados tabla 10. distribución porcentual de los afiliados equivalentes del régimen contributivo por departamentos, Colombia, año 2008 departamento % departamento % Antioquia 16,75 norte de santander 2,09 Atlántico 5,62 Quindío 1,15 bogotá, d.C. 26,80 risaralda 2,52 bolívar 2,92 santander 4,83 boyacá 2,02 sucre 0,79 Caldas 2,12 tolima 2,19 Caquetá 0,37 Valle del Cauca 12,34 Cauca 1,32 Arauca 0,16 Cesar 1,40 Casanare 0,43 Córdoba 1,60 Putumayo 0,18 Cundinamarca 4,92 san Andrés y Providencia 0,16 Chocó 0,20 Amazonas 0,06 Huila 1,42 guainía 0,01 la guajira 0,70 guaviare 0,06 magdalena 1,81 Vaupés 0,01 meta 1,69 Vichada 0,05 nariño 1,34 Fuente: Elaboraciones propias de los autores con la información de las bases de datos del estudio de suficiencia UPC. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia, 2008. Para el periodo analizado, año 2007, se recibió información de 39 EPS del régimen subsidiado, que reportan un total de 12’604.532 afiliados equivalentes carnetizados, afiliados con 360 días de carnetización después de la fecha en que se carnetizaron. Continúa 48 • Descripción de la población afiliada al régimen subsidiado pleno Para el periodo analizado, año 2007, se recibió información de 39 EPS del régimen subsidiado, que reportan un total de 12’604.532 afiliados equivalentes carnetizados, afiliados con 360 días de carnetización después de la fecha en que se carnetizaron. Los afiliados de género femenino representan 52% del total y los hombres 48%. En cada uno de los géneros, el grupo de edad con mayor proporción de afiliados equivalentes es el que está entre los 15 y 44 años, que representa el 46%, por efecto de agrupación. La razón femenino versus masculino es mayor que 1 (uno) en los grupos de mayores de 15 años, y menor que 1 (uno) en los menores de 15 años (ver tabla 11). Estudio dE lA sufiCiEnCiA y dE los mECAnismos dE AjustE dE riEsgo dE lA unidAd dE PAgo Por CAPitACión PArA gArAntizAr El PlAn obligAtorio dE sAlud En El Año 2009 tabla 11. distribución poblacional de los afiliados equivalentes del régimen subsidiado pleno por grupos de edad y sexo, Colombia, año 2008 masculino femenino total grupo de edad (años) número % número % número % relación fem./masc. menor de 1 año 33.490 0,51 35.524 0,59 69.014 0,55 0,94 1 a 4 años 452.854 6,91 478.222 7,90 931.076 7,39 0,95 5 a 14 años 1.429.843 21,83 1.495.990 24,71 2.925.832 23,21 0,96 15 a 44 años 3.091.532 47,20 2.684.049 44,33 5.775.581 45,82 1,15 45 a 59 años 835.804 12,76 741.545 12,25 1.577.348 12,51 1,13 60 y más años 706.569 10,79 619.112 10,23 1.325.681 10,52 1,14 total general 6.550.092 100,00 6.054.441 100,00 12.604.532 100,00 1,08 Nota: La población equivalente corresponde a los afiliados de las EPS que enviaron información para el estudio. No hace referencia a la totalidad de los afiliados contratados para el régimen en 2008. Fuente: Elaboraciones propias de los autores con la información de las bases de datos del estudio de suficiencia UPC. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia, 2008. 9. Pirámide poblacional los afiliados equivalentes (totalGráfico afiliados equivalentes del de régimen subsidiado pleno = del régimen subsidiado pleno, Colombia, año 2007 12.604.532) (Total afiliados equivalentes del régimen subsidiado pleno = 12.604.532) 60 y más 45 a 59 15 a 44 5 a 14 1a4 3.000.000 2.500.000 2.000.000 1.500.000 1.000.000 500.000 0 500.000 1.000.000 1.500.000 2.000.000 <1 2.500.000 Respecto a su distribución geográfica, casi la mitad (53,5%) de los afiliados al régimen subsidiado pleno residen en los departamentos de Antioquia, Cundinamarca, Boyacá, Nariño, Bolívar, Huila y Norte de Santander y en el Distrito Capital. gráfico 9. Pirámide poblacional de los afiliados equivalentes del régimen subsidiado pleno, Colombia, año 2008 Años En el gráfico 9 se presenta la pirámide poblacional del régimen subsidiado pleno y se observa una distribución romboidal, con predominio de los afiliados en edad reproductiva y uno leve de la población femenina. La pirámide se considera similar a la presentada para el régimen contributivo. También es semejante a la de la población colombiana al redistribuir los grupos etarios según el riesgo epidemiológico para el aseguramiento en salud. La tabla 12 presenta la participación porcentual de cada uno de los grupos etarios de afiliados equivalentes, por género. Población Hombres Mujeres Fuente: Elaboraciones propias de los autores con la información de las bases de datos del estudio de suficiencia UPC año 2009. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia, 2008. tabla 12. distribución porcentual de los afiliados equivalentes al régimen subsidiado pleno por departamento, Colombia, año 2008 departamento % departamento % Antioquia 10,88 norte de santander 4,34 Atlántico 3,69 Quindío 1,81 Continúa 49 resultados Continuación departamento % departamento % bogotá d.C. 7,86 risaralda 2,50 bolívar 5,90 santander 3,53 boyacá 2,72 sucre 2,08 Caldas 2,36 tolima 3,64 Caquetá 1,08 Valle 6,00 Cauca 4,08 Arauca 0,89 Cesar 2,90 Casanare 1,48 Córdoba 3,22 Putumayo 1,78 Cundinamarca 6,28 san Andrés 0,17 Choco 0,92 Amazonas 0,24 Huila 5,03 guaina 0,24 la guajira 2,51 guaviare 0,31 magdalena 2,58 Vaupés 0,10 meta 1,57 Vichada 0,36 nariño 6,96 total 100,00 Nota: La población equivalente corresponde a los afiliados de las EPS que enviaron información para el estudio. Fuente: Elaboraciones propias de los autores con la información de las bases de datos del estudio de suficiencia UPC año 2009. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia, 2008. Las EPS que presentan mayor proporción de afiliados son Caprecom (EPS020), Solsalud (EPS026) y Emsanar (ESS118), con 12,8, 8,2 y 7,16%, respectivamente. En la tabla 13 se presenta la distribución porcentual de afiliados equivalentes según aseguradora. tabla 13. distribución de los afiliados equivalentes del régimen subsidiado pleno según EPs, Colombia, año 2008 EPs Afiliados equivalentes % EPs Afiliados equivalentes % CCf001 41.258 0,33 EPs003 764.882 6,07 CCf002 363.084 2,88 EPs009 500.394 3,97 CCf007 193.846 1,54 EPs014 376.960 2,99 CCf009 62.023 0,49 EPs020 1.535.228 12,18 CCf015 196.526 1,56 EPs022 332.111 2,63 CCf018 240.082 1,90 EPs025 163.713 1,30 CCf023 81.466 0,65 EPs026 1.012.417 8,03 Continúa 50 Estudio dE lA sufiCiEnCiA y dE los mECAnismos dE AjustE dE riEsgo dE lA unidAd dE PAgo Por CAPitACión PArA gArAntizAr El PlAn obligAtorio dE sAlud En El Año 2009 Continuación EPs Afiliados equivalentes % EPs Afiliados equivalentes % CCf024 304.409 2,42 EPs030 299.126 2,37 CCf027 79.509 0,63 EPs031 346.959 2,75 CCf028 80.010 0,63 EPsi03 186.553 1,48 CCf032 37.801 0,30 EPsi04 73.245 0,58 CCf033 51.310 0,41 EPsi05 244.927 1,94 CCf035 43.457 0,34 EPsi06 59.707 0,47 CCf037 111.620 0,89 Ess062 831.644 6,60 CCf045 162.700 1,29 Ess076 104.277 0,83 CCf049 109.908 0,87 Ess091 490.819 3,89 CCf055 255.378 2,03 Ess118 901.985 7,16 CCf101 160.854 1,28 Ess133 790.486 6,27 CCf103 44.427 0,35 Ess207 691.736 5,49 EPs002 277.692 2,20 total 12.604.532 100,00 Nota: La población equivalente corresponde a los afiliados de las EPS que enviaron información para el estudio. No hace referencia a la totalidad de los afiliados contratados para el régimen en 2008. Fuente: Elaboraciones propias de los autores con la información de las bases de datos del estudio de suficiencia UPC. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia, 2008. parcial, según género y grupo desubsidiado edad de riesgo, Colombia, año 2007 (total afiliados al régimen parcial = 603.269) (Total afiliados al régimen subsidiado parcial = 603.269) 60 y más 45 a 59 15 a 44 5 a 14 1a4 140.000 120.000 80.000 100.000 60.000 40.000 20.000 20.000 40.000 60.000 80.000 100.000 120.000 0 <1 140.000 Se encuentra mayor participación de los grupos de edad de 5 a 14 años y de 45 a 59 años, lo cual hace que la pirámide poblacional, igualmente romboidal, tenga un eje horizontal un poco más estrecho (ver gráfico 10 y tabla 14). gráfico 10. distribución de los afiliados equivalentes del régimen subsidiado parcial, según género y grupo de edad de riesgo, Colombia, año 2008 Gráfico 10. Distribución de los afiliados equivalentes del Régimen subsidiado Años • Descripción de la población afiliada al régimen subsidiado parcial A partir de los registros recibidos de las quince EPS para realizar el estudio de suficiencia de la UPC del año 2009, se calculó que en el régimen subsidiado parcial hay un total de 603.169 afiliados equivalentes. Al analizar la distribución por género y grupo de edad de riesgo en salud, hay predominio de hombres y mujeres con edades entre los 15 y los 44 años de edad, similar al porcentaje de participación reportado para el régimen subsidiado pleno (27% versus 29%, respectivamente). Población Hombres Mujeres Fuente: Elaboraciones propias de los autores con la información de las bases de datos del estudio de suficiencia UPC. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia, 2008. 51 resultados tabla 14. distribución de los afiliados equivalentes del régimen subsidiado parcial, según género y grupo de edad, Colombia, año 2008 masculino femenino total grupo de edad (años) número % número % número % relación fem./masc. menor de 1 año 583 0,18 610 0,21 1.193 0,20 0,96 1 a 4 años 12.039 3,80 12.731 4,45 24.770 4,11 0,95 5 a 14 años 56.701 17,88 58.980 20,62 115.681 19,18 0,96 15 a 44 años 162.259 51,17 147.378 51,51 309.637 51,33 1,10 45 a 59 años 51.496 16,24 43.009 15,03 94.505 15,67 1,20 60 y más años 33.993 10,72 23.390 8,18 57.382 9,51 1,45 total 317.071 100,00 286.098 100,00 603.269 100,00 1,11 Nota: La población equivalente corresponde a los afiliados de las EPS que enviaron información para el estudio. No hace referencia a la totalidad de los afiliados contratados para el régimen en 2008. Fuente: Elaboraciones propias de los autores con la información de las bases de datos del estudio de suficiencia UPC. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia, 2008. Los entes territoriales con mayor proporción de afiliados al régimen subsidiado parcial son Valle del Cauca y Santander, con 23 y 14% de los afiliados equivalentes, seguidos por el departamento de Atlántico (9%) y el Distrito Capital de Bogotá (9%), completando entre los cuatro el 55% de los afiliados (ver tabla 15). tabla 15. distribución porcentual de los afiliados equivalentes del régimen subsidiado parcial según departamento, Colombia, año 2008 departamento % departamento % Antioquia 3,28 meta 1,54 Atlántico 8,86 nariño 0,57 bogotá, d.C. 8,91 norte de santander 1,60 bolívar 2,01 risaralda 2,05 boyacá 0,64 santander 14,04 Caldas 1,66 sucre 0,04 Cauca 2,02 tolima 0,01 Cesar 7,69 Valle del Cauca 23,52 Córdoba 2,51 Arauca 0,01 Cundinamarca 7,58 Casanare 0,00 Huila 2,42 Putumayo 0,00 la guajira 1,17 san Andrés y Providencia 0,00 magdalena 7,87 total 100,00 Fuente: Elaboraciones propias de los autores con la información de las bases de datos del estudio de suficiencia UPC. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia, 2008. 52 Estudio dE lA sufiCiEnCiA y dE los mECAnismos dE AjustE dE riEsgo dE lA unidAd dE PAgo Por CAPitACión PArA gArAntizAr El PlAn obligAtorio dE sAlud En El Año 2009 Los entes territoriales con mayor proporción de afiliados al régimen subsidiado parcial son Valle del cauca y santander, con 23 y 14% de los afiliados equivalentes, seguidos por el departamento de atlántico (9%) La distribución de los afiliados por grupos de edad en cada una de las aseguradoras es similar a la de la población total del régimen. Es decir, que el grupo predominante es aquel conformado por las personas entre los 15 y los 44 años (rango del 48 al 50%), seguido de aquel conformado por las personas entre los 5 y los 14 años (rango del 17 al 23%). El grupo de edad con menor participación es el de los menores de 1 año, con un porcentaje entre el 0% y el 1%, teniendo en cuenta el efecto de los rangos de agregación. La EPS que concentra el mayor número de afiliados del régimen subsidiado parcial es la aseguradora EPS026, con 21,54%, seguida de la ESS118, con 19,64%. La EPS con menor proporción de los afiliados al régimen subsi- diado parcial es la CCF018, con 0,19% del total de país (ver tabla 16). tabla 16. distribución porcentual de afiliados equivalentes del régimen subsidiado parcial por EPs, según sexo, Colombia, año 2008 femenino EPs masculino total número % número % número % CCf015 21.483 6,78 19.294 6,74 40.777 6,76 CCf018 587 0,19 551 0,19 1.138 0,19 CCf024 4.069 1,28 5.012 1,75 9.080 1,51 CCf055 30.120 9,50 27.258 9,53 57.379 9,51 EPs003 990 0,31 951 0,33 1.941 0,32 EPs020 93 0,03 64 0,02 157 0,03 EPs022 14.819 4,67 14.427 5,04 29.246 4,85 EPs026 67.487 21,28 62.441 21,83 129.929 21,54 EPs030 14.327 4,52 12.221 4,27 26.548 4,40 EPs031 24.729 7,80 22.031 7,70 46.760 7,75 Ess062 28.504 8,99 25.996 9,09 54.500 9,04 Ess091 9.913 3,13 9.258 3,24 19.170 3,18 Ess118 63.640 20,07 54.848 19,17 118.488 19,64 Ess133 23.479 7,40 21.095 7,37 44.574 7,39 Ess207 12.831 4,05 10.652 3,72 23.483 3,89 total 317.071 100,00 286.098 100,00 603.169 100,00 Fuente: Elaboraciones propias de los autores con la información de las bases de datos del estudio de suficiencia UPC. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia, 2008. 53 resultados Los ingresos y gastos de los estados financieros se consideran como parámetro de validación externa de los datos suministrados por las ePs, los cuales fueron tomados en su totalidad cuando hacían referencia directa a los regímenes contributivo y subsidiado. 4.3 Plan de beneficios A continuación se presentan algunas definiciones importantes para la descripción del plan de beneficios: Extensión de uso: es la proporción de la población que utiliza un servicio determinado en un periodo. Es de resaltar, que el indicador para los servicios ambulatorios no es el número de consultas, sino el número de personas que consultan dividido por la población. Con frecuencia, no es posible obtener datos sobre las personas que consultan por primera vez. Por lo tanto, se usa el número de consultas hechas por persona por año, que es realmente una combinación entre intensidad y extensión de uso del servicio. Intensidad de uso: Z es la sumatoria de cada atención sobre población atendida (promedio). Intensidad de uso o concentración: Se refiere al número promedio de los servicios recibidos por cada usuario durante un periodo determinado. Se calcula dividiendo el número de unidades de servicios (o actividades) por el número de usuarios de los mismos. Frecuencias de uso: Z es la sumatoria de cada atención sobre población total carnetizada. Z es la sumatoria de cada atención sobre sumatoria de días compensados (por periodos y año). Se refiere al número de atenciones demandadas por la población expuesta o con derecho a la atención. Permite proyectar el riesgo desde el punto de vista del gasto, considerando que en la medida en que aumenta la frecuenta aumenta el gasto, por lo que es necesario 54 realizar un análisis desde el punto de vista de control del riesgo. Uso y costo de los servicios El comportamiento de utilización de cada una de las actividades, intervenciones, procedimientos y medicamentos y los valores promedios a los cuales fueron reconocidos se consignan en la nota técnica del presente Estudio. (Ver anexo 7en el CD que acompaña esta publicación) 4.4 suficiencia de la unidad de Pago por Capitación Para determinar la suficiencia de la UPC para el año 2009, se utiliza la información de los servicios de la población afiliada y los valores del costo de los respectivos servicios de las EPS que alcanzaron los criterios de cobertura y calidad fijados para el estudio, los cuales representan 35% de los afiliados al régimen contributivo, con el objeto de establecer la relación entre esta información y los ingresos totales. Adicionalmente, se consideran como parte de los gastos en salud los valores declarados por las entidades como recobros de medicamentos y tutelas no reconocidas por el Fosyga y el valor de las pólizas de alto costo adquiridas por las aseguradoras. Los ingresos y gastos de los estados financieros se consideran como parámetro de validación externa de los datos suministrados por las EPS, los cuales fueron tomados en su totalidad cuando hacían referencia directa a los regímenes contributivo y subsidiado. Los demás rubros no especificados (otros ingresos operacionales, otros gastos operacionales) se imputaron en forma proporcional a los ingresos por UPC o gastos en servicios de salud de cada uno de los regímenes contributivo y subsidiado, respectivamente. a. Régimen contributivo • Gasto per cápita El gasto per cápita generado por la prestación de los servicios de salud a la población afiliada al régimen contributivo se estima a partir de información de gasto de los estados financieros y de la reportada por las EPS en la declaración y en las bases de datos, tomando como referente de población el número de afiliados compensados equivalentes para el periodo comprendido entre el 01 de enero y el 31 de diciembre de 2008. El gasto reportado por las EPS se presenta de cinco formas y, por lo tanto, se calculan cinco escenarios de gasto per cápita: Estudio dE lA sufiCiEnCiA y dE los mECAnismos dE AjustE dE riEsgo dE lA unidAd dE PAgo Por CAPitACión PArA gArAntizAr El PlAn obligAtorio dE sAlud En El Año 2009 En la tabla 18, se observa que todas las ePs reciben un ingreso per cápita superior al valor de la UPc normada según el proceso de compensación dado en el Fosyga (404.215,20 pesos). En promedio, las ePs seleccionadas reportan un ingreso per cápita de 423.468 pesos, superior en 5% a la UPc normada. a. según el gasto reportado en registros individuales o soportado en la base de datos; b. según el gasto total obtenido al sumar el gasto soportado en la base de datos y otro gastos (recobros y tutelas no reconocidos por el Fosyga, asumidos por la EPS, las pólizas y otros gastos no incluidos en los registros individuales; c. según el gasto total obtenido al sumar el gasto declarado en la nota remisoria y los mencionados otros gastos; d. según el gasto total obtenido actuarialmente y e. según los gastos, que se obtienen de los estados financieros (ver tabla 17). tabla 17. gasto per cápita en el régimen contributivo, Colombia, año 2008 (b) (c) soportado en gasto declarado base de datos + + otros (1) otros (1) $ $ EPs Población afiliados equivalentes (a) soportado en base de datos $ EPs001 368.633 352.401 360.622 EPs008 619.874 418.795 EPs010 1.008.187 EPs016 (d) Actuarial (1) $ Estados financieros sns $ 394.802 361.472 492.316 427.930 459.040 427.867 516.034 430.460 442.620 462.812 439.531 450.042 2.514.988 404.739 412.234 444.198 413.811 467.628 EPs017 1.012.195 407.947 418.132 467.565 417.019 417.125 total 5.523.877 408.106 417.177 441.174 417.277* 462.244 (1) Incluye otros gastos declarados CTC no reconocidos, tutelas no reconocidas y costo de las pólizas de alto costo. * El valor de la UPC con cargo de riesgo corresponde a 408.205,54 pesos. Fuente: Elaboraciones propias de los autores con la información de las bases de datos del estudio de suficiencia UPC. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia, 2008. Es importante precisar que el gasto en salud reportado por concepto de CTC y tutelas, no reconocido por Fosyga se verificó con las bases de datos para cada una de las EPS. De igual forma, se precisa que el proceso de calidad 4 consiste en verificar que los registros crucen contra el Histórico de Afiliados Compensados, HAC En el presente estudio se realizaron cruces adicionales con Histórico de Afiliados No Compensados HANC, la Base de Datos Única de Afiliados -BDUA y el Registro Único de Afiliados -RUAF. Aquellos registros que cruzaron con algunas de las anteriores bases fueron aceptados como válidos tanto para sumar en el ingreso como en el egreso. No obstante, existen algunos registros de importante peso en el gasto que no cruzaron con algunas de las bases ya mencionadas. Estos registros fueron sumados al gasto sin sumarlos al ingreso. Este escenario fue realizado a solicitud de los aseguradores. Con la anterior decisión, se aumentó, por supuesto, la estimación del gasto; es conveniente tener un escenario en que estos últimos registros no sean tenidos en cuenta ni en el ingreso ni en el gasto. 55 resultados Los escenarios de suficiencia se construyen con la información agregada obtenida de los estados financieros, de la declaración hecha por las ePs en la nota remisoria, del resultado de la suma de valores en la base de datos de prestaciones de servicios de salud, incluida la información de precios y cantidades para la estimación del escenario de gasto actuarial. En la tabla 18, se observa que todas las EPS reciben un ingreso per cápita superior al valor de la UPC normada según el proceso de compensación dado en el Fosyga (404.215,20 pesos). En promedio, las EPS seleccionadas reportan un ingreso per cápita de 423.468 pesos, superior en 5% a la UPC normada, producto de los ponderadores que se aplican en la compensación como mecanismos de ajuste de riesgo, impacto anual sobre la subcuenta de compensación, que estaba previsto en 6,136%11. El ingreso per cápita según estados financieros es superior al calculado en el proceso de compensación, adicionado en los copagos y cuotas moderadoras12, promoción y prevención y reembolsos en 31%. • Ingreso per cápita El ingreso per cápita que recibieron las EPS por el aseguramiento al régimen contributivo se logra al relacionar los ingresos, bien sea obtenidos del proceso de compensación Fosyga, adi- 10 Los otros ingresos incluyen: copagos y cuotas moderadoras, promoción y prevención y reembolsos. 11 Acuerdo 351 de 2006 del Consejo Nacional de Seguridad Social en Salud. 12 Los copagos y cuotas moderadoras presentan una variación muy amplia como porcentaje de los ingresos, que tiene un rango entre el 54% y el 1%, por lo que se realizará una estimación puntual de los ingresos por este concepto en cada una de las aseguradoras. cionado con otros ingresos10, o de los estados financieros, con la población afiliada al régimen contributivo según el Fosyga. tabla 18. ingreso per cápita de las EPs en el régimen contributivo, Colombia, año 2008 EPs Compensación $ Compensación (1) $ Estados financieros sns $ EPs001 430.715 470.494 572.950 EPs008 422.694 472.749 540.665 EPs010 420.885 462.450 549.903 EPs016 428.988 463.503 530.301 EPs017 410.157 473.399 475.961 total 423.468 466.628 527.931 (1) Incluye otros ingresos (promoción y prevención, copagos, cuotas moderadoras, reembolsos por póliza de alto costo). No incluye ingresos por compensación extraordinaria. Fuente: Elaboraciones propias de los autores con la información de las bases de datos del estudio de suficiencia UPC año . Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia, 2008. • Suficiencia: relación gasto-ingreso La construcción de los escenarios de la suficiencia de la UPC del régimen contributivo para el año 2009 tiene correspondencia con los cuatro escenarios de gasto mencionados y, se estima de forma adicional, con respecto a los estados financieros. En consecuencia, los escenarios de suficiencia se construyen con la información agrega56 da obtenida de los estados financieros, de la declaración hecha por las EPS en la nota remisoria, del resultado de la suma de valores en la base de datos de prestaciones de servicios de salud, incluida la información de precios y cantidades para la estimación del escenario de gasto actuarial. Estudio dE lA sufiCiEnCiA y dE los mECAnismos dE AjustE dE riEsgo dE lA unidAd dE PAgo Por CAPitACión PArA gArAntizAr El PlAn obligAtorio dE sAlud En El Año 2009 Como se observa en la tabla 19, la relación entre el gasto y los ingresos presenta un indicador de suficiencia amplio que varía entre el 0,8746 y el 0,9455 en los cinco escenarios propuestos. En efecto, tanto en el escenario del gasto total soportado en base de datos, adicionado en otros conceptos de gasto, y en el del gasto actuarial, la relación entre gastos e ingresos es de 0,8940 y 0,8942. Por su parte, de no incluirse los otros conceptos de gasto relacionados con CTC y tutelas no reconocidas y el costo de la póliza de alto costo, el indicador de suficiencia es de 0,8746; mientras que, cuando se toma el gasto declarado, el peso relativo frente a los ingresos aumenta a 0,8940. El indicador de suficiencia obtenido de la información de los estados financieros es de 0,8756. tabla 19. relación gasto-ingreso en el régimen contributivo, Colombia, año 2008 EPs (a) soportado en base de datos (2) (b) soportado en base de datos + otros (1) (2) (c) gasto declarado + otros (1) (2) (d) Actuarial (1) (2) Estados financieros sns (3) EPs001 0,7490 0,7665 0,8391 0,7683 0,8593 EPs008 0,8859 0,9052 0,9710 0,9051 0,9544 EPs010 0,9308 0,9571 1,0008 0,9504 0,8184 EPs016 0,8732 0,8894 0,9583 0,8928 0,8818 EPs017 0,8617 0,8833 0,9877 0,8809 0,8764 total 0,8746 0,8940 0,9455 0,8942 0,8756 (1) Incluye otros gastos declarados CTC no reconocidos, tutelas no reconocidas y costo de las pólizas de alto costo. No incluye ingresos por compensaciones extraordinarias. (2) Incluye otros ingresos (promoción y prevención, copagos, cuotas moderadoras, reembolsos por pólizas de alto costo). (3) Estados financieros reportados a la SNS. Fuente: Elaboraciones propias de los autores con la información de las bases de datos del estudio de suficiencia UPC. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia, 2008. • Análisis de suficiencia basado en los estados financieros El análisis de suficiencia POS-UPC del régimen contributivo basado en los estados financieros se apoya en la información financiera reportada por las aseguradoras del régimen contributivo a la Superintendencia Nacional de Salud, con corte a diciembre de 2007, que recoge la operación de las entidades en el periodo entre el 01 de enero y el 31 de diciembre de 2007. grupo de entidades que pasaron los filtros de calidad de 1 al 7 sobre la base de datos entregada. Se presentan diversos análisis que incluyen diferentes conjuntos de entidades analizadas y varios análisis de cuentas contables de estas entidades. 13 La razón de realizar estos dos escenarios es porque la resolución 1711 de junio de 2007, que modifica el Plan Único de Cuentas, a la luz del Decreto 574 de 2007 de habilitación financiera, reglamenta que las reservas técnicas se deben constituir generando el gasto en la cuenta 616565, en especial las cuentas correspondientes a eventos autorizados no cobrados. La norma dice acerca de las reservas técnicas por autorizaciones de servicio lo siguiente: “… 2. Por la constitución de la Reserva Técnica en los servicios causados no facturados por las IPS con cargo a la cuenta 616565 –Seguridad Social en Salud - Régimen Contributivo–, registrando la subcuenta correspondiente de acuerdo al tipo de servicio” (cursivas fuera de texto). En la norma no se modifica la cuenta 616580 –Provisiones del SGSSS–, pero se estipula que los eventos causados no facturados, asociados a las autorizaciones, se deben registrar en la cuenta 616565, así que la totalidad del gasto médico de la EPS, ya sean servicios facturados o autorizados, debe estar registrada en la cuenta 616565. Se presentan dos análisis que difieren en el conjunto de las EPS estudiadas. El primer conjunto de EPS, denominado el “universo”, comprende la totalidad de EPS que reportaron a la SNS la información contable desglosada según el rigor requerido para este análisis. El segundo conjunto obedece al grupo de EPS que fue objeto de análisis de suficiencia teniendo como referencia la base de datos del gasto reportada por las entidades; entiéndase este grupo como el Asimismo, se hicieron dos análisis de suficiencia distintos, cuya diferencia radica en la inclusión o exclusión de la cuenta 616580 del Plan Único de Cuentas (PUC), la cual corresponde a “Provisión del SGSSS”13. 57 resultados Las cuentas objeto de dichos análisis se observan en tabla 2014: tabla 20. Partidas contables para los escenarios de suficiencia del régimen contributivo, Colombia, año 2008 Escenario incluyendo provisiones del sgsss Escenario excluyendo provisiones del sgsss ingreso ingreso Administración del régimen de seguridad social 4165 en salud unidad de pago por capitación régimen contributivo 416535 - uPC unidad de pago por capitación adicional régimen 416540 contributivo - uPC Administración del régimen de seguridad social e n salud unidad de pago por capitación régimen contributivo - uPC unidad de pago por capitación adicional régimen contributivo - uPC 416545 Cuotas moderadoras régimen contributivo 416545 Cuotas moderadoras régimen contributivo 416548 Copagos régimen contributivo 416548 Copagos régimen contributivo 416565 recuperaciones soAt 416565 recuperaciones soAt 416570 recobros ArP 416570 recobros ArP 416575 recobros de enfermedades alto costo 416575 recobros de enfermedades alto costo 416590 otros ingresos operacionales 416590 otros ingresos operacionales 416594 ingresos por duplicado de carnet y certificaciones 416594 ingresos por duplicado de carnet y certificaciones 416595 sanción por inasistencia 416595 sanción por inasistencia 4175 devoluciones, rebajas y descuentos en ventas de servicios (db) 4175 devoluciones, rebajas y descuentos en ventas de servicios (db) 42 ingresos no operacionales 42 ingresos no operacionales 4210 financieros 4210 financieros 4295 diversos 4295 diversos 4165 416535 416540 gasto médico gasto médico 616565 régimen contributivo - uPC 616565 régimen contributivo - uPC 61656501 Contratos capitación - contributivo 61656501 Contratos capitación - contributivo 61656502 Contratos por actividad - contributivo 61656502 Contratos por actividad - contributivo 61656503 Contratos por conjunto de atención integral 61656503 Contratos por conjunto de atención integral 61656504 Promoción y prevención contributivo 61656504 Promoción y prevención contributivo 61656505 Costo enfermedades de alto costo 61656505 Costo enfermedades de alto costo 61656506 Costo enfermedades catastróficas 61656506 Costo enfermedades catastróficas 61656507 incapacidades contributivo 61656507 incapacidades contributivo 616580 Provisión del sgsss 616585 otros costos operacionales Continúa 58 Estudio dE lA sufiCiEnCiA y dE los mECAnismos dE AjustE dE riEsgo dE lA unidAd dE PAgo Por CAPitACión PArA gArAntizAr El PlAn obligAtorio dE sAlud En El Año 2009 Continuación Escenario incluyendo provisiones del sgsss Escenario excluyendo provisiones del sgsss ingreso ingreso 61658001 Provisión glosas 61658501 Promoción y prevención 61658002 Provisión de servicios autorizados y no cobrados 61658502 Enfermedades alto costo 61658003 Provisión régimen subsidiado 616585 otros costos operacionales 61658501 Promoción y prevención 61658502 Enfermedades alto costo Fuente: Elaboraciones propias de los autores. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia, 2008. El análisis de suficiencia basado en los estados financieros de las EPS difiere del realizado en años anteriores en dos aspectos: • Ingresos no operativos. En este estudio no se tuvieron en cuenta la totalidad de los ingresos no operativos de las EPS. No se consideran inherentes a la prestación del servicio de aseguramiento en salud las siguientes cuentas: • • • • • • • • • • • 4215 4220 4225 4230 4235 4240 4245 4248 4250 4255 4265 Dividendos y participaciones Arrendamientos Comisiones Honorarios Servicios Utilidad en venta de inversiones Utilidad en venta de propiedades de planta y equipo Utilidad en venta de otros bienes Recuperaciones Indemnizaciones Ingresos de ejercicios anteriores. • Análisis independiente de cuentas incluidas. En el estudio de suficiencia 2009 se realizan análisis independientes por entidad y por cuentas contables. Como se observa en los análisis descritos a continuación, adicional a la información entregada por la SNS, el estudio se apoya en los estados financieros auditados, con sus respectivas notas aclaratorias entregadas a la Dirección General 14 La cuenta 4295 –Ingresos no operacionales - Diversos– está incluida en el análisis, ya que en un gran número de entidades corresponde a ingresos inherentes a la operación de aseguramiento en salud, como son los ingresos por el Fondo de Incapacidades, el cual se ve reflejado en el gasto en salud en la cuenta 61656507. de Gestión de la Demanda del Ministerio de la Protección Social por parte de las EPS, para la inclusión o exclusión de cuentas que no presentan relación entre lo reportado a la SNS y lo descrito en las notas aclaratorias de los estados financieros auditados. Estos análisis se describen de manera independiente para cada una de las entidades. • Suficiencia del universo El universo contempla a todas las EPS del régimen contributivo (ver tabla 21) con excepción de cuatro. Las razones de su exclusión del análisis se explican a continuación: • EAS016. No se incluye debido a que en la información entregada a la Superintendencia Nacional de Salud no se encuentra la cuenta 6, referente a los costos de operación. • EPS006. No se incluye ya que esta entidad presenta altos ingresos extraordinarios que no es claro si se pueden asociar directamente con la prestación del aseguramiento en salud, así como altos costos registrados en la cuenta 640290 –Otros gastos de seguridad social en salud–, los cuales tampoco se pueden verificar. • EPS009. Esta entidad no se incluye debido a que en la información entregada a la SNS no presenta desglose de las cuentas de ingreso por administración del régimen de seguridad social en salud –cuenta 4165– ni de gasto en salud –cuenta 616565–. • EPS020. No se incluye esta entidad ya que reporta la gran mayoría de sus gastos como asociados a la actividad de prestación de servicios de salud - IPS, lo que no guarda relación con los ingresos reportados por administración del régimen contributivo, y tendría como consecuencia una relación de gastos-ingresos de menos de 10%. 59 resultados tabla 21. Entidades del régimen contributivo incluidas en el universo del Estudio. Colombia, año 2008 Código EPs inclusión EAs016 Empresas Publicas de medellín-departamento médico no EAs027 fondo de Pasivo social de los ferrocarriles nacionales sí EPs001 Colmédica s.A. sí EPs002 salud total s.A. EPs sí EPs003 Cafesalud EPs s.A. sí EPs005 EPs sanitas s.A. sí EPs006 instituto de seguros sociales EPs no EPs008 Compensar EPs sí EPs009 EPs Programa Comfenalco Antioquia no EPs010 susalud EPs sí EPs012 Comfenalco Valle EPs sí EPs013 EPs saludcoop sí EPs014 Humana Vivir s.A. EPs sí EPs015 salud Colpatria EPs sí EPs016 Coomeva EPs s.A. sí EPs017 EPs famisanar ltda. sí EPs018 EPs servicio occidental de salud s.A. - EPs sos s.A. sí EPs020 Caprecom EPs no EPs023 Cruz blanca EPs s.A. sí EPs026 solsalud EPs s.A. sí EPs033 saludvida s.A. EPs sí EPs034 saludcolombia EPs s.A. sí EPs035 red salud Atención Humana EPs s.A. sí Nota: Para el caso de la EPS 002, debido a que esta entidad presentó estados financieros en el primer semestre de 2007 (en 2008 reportó estados financieros con cortes semestrales de información) con los regímenes contributivo y subsidiado agregados, se realizaron cálculos para los ingresos y gastos no independizados por régimen, basados en la proporción de ingresos UPC que la entidad presentaba para cada uno de los regímenes. Fuente: Elaboraciones propias de los autores. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia, 2008. 60 Estudio dE lA sufiCiEnCiA y dE los mECAnismos dE AjustE dE riEsgo dE lA unidAd dE PAgo Por CAPitACión PArA gArAntizAr El PlAn obligAtorio dE sAlud En El Año 2009 La suficiencia del universo, incluidas y excluidas las provisiones del SGSSS, se presenta en las tablas 22 y 2315. tabla 22. suficiencia del universo incluidas provisiones en el régimen contributivo, con base en el gasto y el ingreso per cápita, Colombia, año 2008 Con provisiones gasto ingreso gasto/ ingreso)*100 Empresas Publicas de medellín-departamento médico n.d. n.d. n.d. EAs027 fondo de Pasivo social de los ferrocarriles nacionales 558.181 638.739 87,39 EPs001 Colmédica s.A. 495.784 572.950 86,53 EPs002 salud total s.A. EPs 423.971 486.462 87,15 EPs003 Cafesalud EPs s.A. 462.672 548.219 84,40 EPs005 EPs sanitas s.A. * 658.824 701.620 93,90 EPs006 instituto de seguros sociales EPs n.d. n.d. n.d. EPs008 Compensar EPs 513.217 540.665 94,92 EPs009 EPs Programa Comfenalco Antioquia n.d. n.d. n.d. EPs010 susalud EPs 463.781 549.903 84,34 EPs012 Comfenalco Valle EPs 467.856 523.700 89,34 EPs013 EPs saludcoop 447.793 526.576 85,04 EPs014 Humana Vivir s.A. EPs 424.472 500.919 84,74 EPs015 salud Colpatria EPs 474.463 535.349 88,63 EPs016 Coomeva EPs s.A. 468.035 530.301 88,26 EPs017 EPs famisanar ltda. 432.513 475.961 90,87 EPs018 EPs servicio occidental de salud s.A. - EPs sos s.A. 418.610 474.333 88,25 EPs023 Cruz blanca EPs s.A. 439.639 506.976 86,72 EPs026 solsalud EPs s.A. 552.843 575.608 96,05 EPs033 saludvida s.A. EPs ** 375.042 487.659 76,91 EPs034 saludcolombia EPs s.A. *** 252.028 292.205 86,25 EPs035 red salud Atención Humana EPs s.A. 470.071 522.866 89,90 391.031 445.498 87,77 Código EPs EAs016 total * Los altos gastos e ingresos per cápita que presenta la EPS005 se deben a los elevados niveles de gastos y de recobros de tutelas y comités técnico-científicos que presenta esta entidad en el año 2008. ** Los bajos gasto e ingreso per cápita que presenta la EPS033 se deben a que esta entidad reporta alrededor de la mitad de los gastos e ingresos en los estados financieros presentados a la SNS, con respecto a los reportados en la base de datos de gasto médico. *** No se puede verificar el bajo gasto per cápita de la EPS034 reportado en los estados financieros entregados a la SNS, ya que esta entidad no presentó información de base de datos de gasto médico. Fuente: Elaboraciones propias de los autores con la información de las bases de datos del estudio de suficiencia UPC año 2008. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia, 2008. 61 resultados tabla 23. suficiencia del universo excluidas provisiones, régimen contributivo, con base en el gasto y el ingreso per cápita, Colombia, año 2008 sin provisiones gasto ingreso gasto/ ingreso)*100 Empresas Publicas de medellín-departamento médico n.d. n.d. n.d. EAs027 fondo de Pasivo social de los ferrocarriles nacionales 558.181 638.739 87,39 EPs001 Colmédica s.A. 492.316 572.950 85,93 EPs002 salud total s.A. EPs 423.971 486.462 87,15 EPs003 Cafesalud EPs s.A. 461.120 548.219 84,11 EPs005 EPs sanitas s.A. * 654.642 701.620 93,30 EPs006 instituto de seguros sociales EPs n.d. n.d. n.d. EPs008 Compensar EPs 516.034 540.665 95,44 EPs009 EPs Programa Comfenalco Antioquia n.d. n.d. n.d. EPs010 susalud EPs 450.042 549.903 81,84 EPs012 Comfenalco Valle EPs 467.856 523.700 89,34 EPs013 EPs saludcoop 446.766 526.576 84,84 EPs014 Humana Vivir s.A. EPs 421.029 500.919 84,05 EPs015 salud Colpatria EPs 452.239 535.349 84,48 EPs016 Coomeva EPs s.A. 467.628 530.301 88,18 EPs017 EPs famisanar ltda. 417.125 475.961 87,64 EPs018 EPs servicio occidental de salud s.A. - EPs sos s.A. 415.108 474.333 87,51 EPs023 Cruz blanca EPs s.A. 438.239 506.976 86,44 EPs026 solsalud EPs s.A. 491.683 575.608 85,42 EPs033 saludvida s.A. EPs ** 362.480 487.659 74,33 EPs034 saludcolombia EPs s.A. *** 252.028 292.205 86,25 EPs035 red salud Atención Humana EPs s.A. 469.971 522.866 89,88 387.446 445.498 86,97 Código EPs EAs016 total * Los altos gasto e ingreso per cápita que presenta la EPS005 se deben a los elevados niveles de gastos y de recobros de tutelas y comités técnico-científicos que presenta esta entidad en el año 2008. ** Los bajos gasto e ingreso per cápita que presenta la EPS033 se deben a que esta entidad reporta alrededor de la mitad de los gastos e ingresos en los estados financieros presentados a la SNS, con respecto a los reportados en la base de datos de gasto médico. *** No se puede verificar el bajo gasto per cápita de la EPS034 reportado en los estados financieros entregados a la SNS, ya que esta entidad no presentó información de base de datos de gasto médico. Fuente: Elaboraciones propias de los autores con la información de las bases de datos del estudio de suficiencia UPC año 2007. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia, 2008. 62 Estudio dE lA sufiCiEnCiA y dE los mECAnismos dE AjustE dE riEsgo dE lA unidAd dE PAgo Por CAPitACión PArA gArAntizAr El PlAn obligAtorio dE sAlud En El Año 2009 Se puede observar que los gastos de administración, ventas y otros asociados a la operación de las ePs del régimen contributivo vienen decreciendo significativamente como porcentaje de los ingresos operacionales. Del año 2006 al 2007, estos gastos se redujeron en un 0,8% de los ingresos operativos. • Análisis de gastos administrativos Para el análisis de gastos (tabla 24) que se realiza a continuación, se tuvieron en cuenta las siguientes consideraciones: • Se tomó la información contable presentada por las EPS a la SNS. • Se tomaron los ingresos contables considerados para la suficiencia POS UPC. • Se tomaron los gastos de administración, gastos de ventas y otros gastos (cuentas 51, 52 y 53 del PUC). • En los casos de entidades que hayan reportado la información financiera de las EPS del contributivo y del subsidiado conjuntamente y para este análisis, se incluyeron gastos en un porcentaje igual al porcentaje de ingresos por UPC del contributivo, como porcentaje del total de ingresos por UPC que presente dicha Entidad. tabla 24. gastos administrativos, de ventas y otros gastos como porcentaje de los ingresos operativos en el régimen contributivo, Colombia, años 2004-2007 2004 2005 2006 2007 ingresos operativos (miles de millones de pesos) 4.420.160 4.845.324 5.772.574 6.914.969 gastos de administración, ventas y otros gastos 652.851 639.590 758.251 852.778 gastos como porcentaje de los ingresos 14,8% 13,2% 13,1% 12,3% Fuente: Elaboraciones propias de los autores con la información de las bases de datos del estudio de suficiencia UPC año 2007. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia, 2008. Se puede observar que los gastos de administración, ventas y otros asociados a la operación de las EPS del régimen contributivo vienen decreciendo significativamente como porcentaje de los ingresos operacionales. Del año 2006 al 2007, estos gastos se redujeron en un 0,8% de los ingresos operativos. • Suficiencia de las entidades que cumplieron los criterios de calidad y cobertura La suficiencia de las entidades que cumplieron los criterios de calidad y cobertura, incluidas y excluidas provisiones del SGSSS, se muestra en las tablas 25 y 26. 15 Datos excluidos de la muestra: EPS003. No se incluyó la cuenta 616585 –Otros costos operacionales– debido a que se reporta en ella un gasto de 6.989’961.000 pesos por concepto de gastos en promoción y prevención. Las notas a los estados financieros entregados por esta entidad, en los cuales se encuentra agregada la prestación de servicios de los regímenes contributivo y subsidiado, muestran gastos de promoción y prevención por 19.512’340.000 pesos. Al realizar la suma de los valores reportados a la SNS, se presentan gastos por promoción y prevención de 8.670’049.000 pesos para el régimen subsidiado y de 18.446’913.000 para el régimen contributivo, lo que suma un total de 27.116’962.000, que no guarda relación con lo reportado en las notas de los estados financieros auditados. EPS023. No se incluyó la cuenta 616585 –Otros costos operacionales–, ya que en ella se encuentran 7.982’043.000 pesos que, según las notas a los estados financieros auditados, corresponden a gastos administrativos. 63 resultados tabla 25. suficiencia de las EPs seleccionadas, incluidas provisiones, régimen contributivo, con base en el gasto y el ingreso per cápita. Colombia, año 2008 Con provisiones gasto ingreso (gasto/ ingreso)*100 Colmédica s.A. 495.784 572.950 86,53 EPs008 Compensar EPs 513.217 540.665 94,92 EPs010 susalud EPs 463.781 549.903 84,34 EPs016 Coomeva EPs s.A. 468.035 530.301 88,26 EPs017 EPs famisanar ltda. 432.513 475.961 90,87 467.672 527.931 88,59 Código EPs EPs001 total Fuente: Elaboraciones propias de los autores con la información de las bases de datos del estudio de suficiencia UPC. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia, 2008. tabla 26. suficiencia de las EPs seleccionadas, excluidas provisiones, régimen contributivo, con base en el gasto y el ingreso per cápita. Colombia, año 2008 Con provisiones gasto ingreso (gasto/ ingreso)*100 Colmédica s.A. 492.316 572.950 85,93 EPs008 Compensar EPs 516.034 540.665 95,44 EPs010 susalud EPs 450.042 549.903 81,84 EPs016 Coomeva EPs s.A. 467.628 530.301 88,18 EPs017 EPs famisanar ltda. 417.125 475.961 87,64 462.244 527.931 87,56 Código EPs EPs001 total Fuente: Elaboraciones propias de los autores con la información de las bases de datos del estudio de suficiencia UPC. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia, 2008. • Resumen suficiencia régimen contributivo - estados financieros En la tabla 27, se presenta el resumen de la suficiencia para este régimen. tabla 27. resumen suficiencia del régimen contributivo. Colombia, año 2008 universo diciembre de 2007 selección Con provisiones sin provisiones Con provisiones sin provisiones 87,77 86,97 88,59 87,56 Fuente: Elaboraciones propias de los autores con la información de las bases de datos del estudio de suficiencia UPC. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia, 2008. 64 Estudio dE lA sufiCiEnCiA y dE los mECAnismos dE AjustE dE riEsgo dE lA unidAd dE PAgo Por CAPitACión PArA gArAntizAr El PlAn obligAtorio dE sAlud En El Año 2009 b. Régimen subsidiado pleno Como indicadores de la suficiencia de la UPC del régimen subsidiado, en la vigencia del año 2009, se utilizan las relaciones obtenidas entre los gastos y los ingresos observados en el aseguramiento de la población pobre al SGSSS, suministrados por la SNS y las EPS correspondientes a 2007. • Gasto per cápita El gasto per cápita generado por la prestación de los servicios de salud a la población afiliada al régimen subsidiado en el año 2007 se obtiene a partir de los estados financieros y la información reportada por las EPS, tomando como referente de población el número de afiliados carnetizados equivalentes para el periodo comprendido entre el 01 de enero y el 31 de diciembre de 2007 . El gasto per cápita se presenta según: a) el gasto por capitación aumentado en el gasto diferente a capitación soportado en la base de datos y en otros gastos (CTC no reconocidos, tutelas no reconocidas y costo de pólizas); b) el gasto declarado en la nota remisoria, aumentado en los otros conceptos de gastos ya aclarados, y c) el gasto per cápita derivado de los estados financieros (tabla 28). tabla 28. gasto per cápita en el régimen subsidiado pleno. Colombia, año 2008 EPs Afiliados carnetizados equivalentes gasto soportado en base de datos + otros (1) $ CCf101 160.854 187.331 CCf103 44.427 EPs002 gasto soportado en base de datos, en frP distintas a capitación + valor declarado de gasto en capitación + otros (1) $ gasto declarado por la EPs + otros (1) $ Estados financieros sns $ 243.031 246.285 222.602 117.098 228.052 233.423 236.397 277.692 149.232 260.045 263.776 259.800 EPs003 764.882 61.822 181.460 182.999 215.947 EPs009 500.394 235.023 248.453 266.114 251.687 EPs026 1.012.417 69.453 168.757 169.651 228.085 EPsi05 244.927 189.178 184.245 187.218 233.224 Ess091 490.819 90.309 214.776 220.593 229.234 Ess207 691.736 122.671 232.242 234.373 230.191 total 4.188.148 116.399 206.918 211.162 231.452 (1) Incluye otros gastos declarados CTC no reconocidos, tutelas no reconocidas y costo de las pólizas de alto costo. Fuente: Elaboraciones propias de los autores con la información de las bases de datos del estudio de suficiencia UPC. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia, 2008. El promedio del gasto per cápita según gasto declarado es de 211.162 pesos, cifra inferior en 7,21% al valor promedio de la UPC-S reconocida en 2007 (227.577,60 pesos). En el caso del gasto per cápita, según lo soportado en la base de datos, se observa el mismo comportamiento, pero con niveles de gasto per cápita aún más bajos. Así, el gasto per cápita promedio, según la información soportada en base de datos (116.399 pesos), es 48,85% inferior a la UPC-S de 2007, y el que se realiza de acuerdo con lo declarado en cápita y lo soportado en la base de datos, en otras formas de reconocimiento y pago de los servicios de salud diferentes a cápita (206.918 pesos), es 7,21% inferior a la UPC-S promedio de 2007. Por su parte, el gasto per cápita obtenido de los estados financieros (231.452 pesos) es superior en 1,7% a la UPC normada para esta población, y es tan solo bajo este escenario que se 65 resultados El promedio del gasto per cápita según gasto declarado es de 211.162 pesos, cifra inferior en 7,21% al valor promedio de la UPc-s reconocida en 2007 (227.577,60 pesos). En el caso del gasto per cápita, según lo soportado en la base de datos, se observa el mismo comportamiento, pero con niveles de gasto per cápita aún más bajos. reporta un gasto per cápita superior a la UPC-S promedio ponderado del año. Cabe resaltar que en los estados financieros, en los casos de las EPS que tienen los dos regímenes, este no se discrimina. • Ingreso per cápita El ingreso per cápita que recibieron las EPS por el aseguramiento al régimen subsidiado pleno se obtiene de dos fuentes: a) al relacionar los ingresos según los afiliados equivalentes carnetizados con la UPC promedio y b) de los estados financieros y la población afiliada al régimen. El ingreso per cápita en el régimen subsidiado pleno, durante el año 2007, según el estimativo hecho con base en los afiliados carnetizados equivalentes, es de 232.195 pesos, y, según estados financieros, es de 252.505 pesos. Nótese que el ingreso calculado según carnetizados equivalentes resulta ligeramente superior (2,03%) a la UPC-S de la vigencia 2006 (227.577,60 pesos), mientras que el estimado por estados financieros es superior (10,95%) (tabla 29). tabla 29. ingreso per cápita de las EPs en el régimen subsidiado pleno. Colombia, año 2008 EPs ingresos por uPC según afiliados carnetizados equivalentes (1) Estados financieros sns $ CCf101 230.807 228.462 CCf103 253.208 253.028 EPs002 243.519 308.436 EPs003 227.920 226.679 EPs009 231.891 261.481 EPs026 230.031 256.690 EPsi05 241.608 251.557 Ess091 229.260 249.804 Ess207 233.485 253.798 total 232.195 252.505 (1) Incluye otros ingresos (copagos, cuotas moderadoras, reembolsos). Fuente: Elaboraciones propias de los autores con la información de las bases de datos del estudio de suficiencia UPC. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia, 2008. • Suficiencia: relación gasto-ingreso La suficiencia de la UPC del régimen subsidiado, a partir de los tres escenarios de gasto contemplados, reporta valores promedio de 0,5013, para los gastos soportados en la base de datos, y de 0,90 tanto para el gasto declarado como para el gasto soportado en la base de datos, en formas de reconocimiento y pago de servicios de salud distintas a capitación, más el valor declarado de gasto en capitación y los otros conceptos. El escenario de estados financieros, por su parte, reporta una suficiencia de 0,9166 (tabla30). tabla 30. relación gasto-ingreso en el régimen subsidiado pleno, Colombia, año 2008 EPs según gasto soportado en base de datos + otros (1) y (2) según gasto soportado en base de datos, en frP distintas a capitación + valor declarado de gasto en capitación + otros (1) y (2) según gasto declarado + otros (1) y (2) Estados financieros sns (3) CCf101 0,8116 1,0530 1,0671 0,9743 CCf103 0,4625 0,9007 0,9219 0,9343 EPs002 0,6128 1,0679 1,0832 0,8423 Continúa 66 Estudio dE lA sufiCiEnCiA y dE los mECAnismos dE AjustE dE riEsgo dE lA unidAd dE PAgo Por CAPitACión PArA gArAntizAr El PlAn obligAtorio dE sAlud En El Año 2009 Continuación EPs según gasto soportado en base de datos + otros (1) y (2) según gasto soportado en base de datos, en frP distintas a capitación + valor declarado de gasto en capitación + otros (1) y (2) según gasto declarado + otros (1) y (2) Estados financieros sns (3) EPs003 0,2712 0,7962 0,8029 0,9527 EPs009 1,0135 1,0714 1,1476 0,9625 EPs026 0,3019 0,7336 0,7375 0,8886 EPsi05 0,7830 0,7626 0,7749 0,9271 Ess091 0,3939 0,9368 0,9622 0,9177 Ess207 0,5254 0,9947 1,0038 0,9070 total 0,5013 0,8911 0,9094 0,9166 (1) Incluye otros gastos declarados CTC no reconocidos, tutelas no reconocidas y costo de las pólizas de alto costo. (2) Incluye otros ingresos (copagos, cuotas moderadoras, reembolsos). (3) Estados financieros reportados a la SNS. Nota: Debido a que en los estados financieros no se discrimina por régimen, el resultado de este escenario corresponde a la suficiencia conjunta del régimen subsidiado pleno y parcial. Fuente: Elaboraciones propias de los autores con la información de las bases de datos del estudio de suficiencia UPC. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia, 2008. Si se toma como referente de una operatividad viable de las EPS del régimen subsidiado pleno un indicador de suficiencia de 0,92, se tiene que bajo el escenario del gasto declarado y soportado en base de datos, con otras formas de reconocimiento y pago diferentes a cápita, existe un margen de alrededor 2 puntos porcentuales. En el caso del escenario de los estados financieros, el margen es estrecho. • Análisis de suficiencia basado en los estados financieros El análisis de suficiencia POS-UPC del régimen subsidiado, con base en los estados financieros, se apoya en la información financiera reportada por las entidades aseguradoras del régimen subsidiado a la SNS, con corte a diciembre de 2007, y que recoge la operación de las entidades en el periodo comprendido entre el 01 de enero y el 31 de diciembre de 2007. En el análisis se incluyen diferentes conjuntos de entidades. El primer conjunto de EPS, denominado el “universo”, comprende la totalidad de EPS que reportaron a la SNS la información contable, desglosada según el rigor requerido para el estudio. El segundo conjunto corresponde al grupo de EPS que fue objeto de análisis de suficiencia teniendo como El segundo conjunto corresponde al grupo de ePs que fue objeto de análisis de suficiencia teniendo como referencia la base de datos del gasto reportada por las entidades; entiéndase este grupo como el grupo de entidades que pasaron los criterios de calidad y cobertura del estudio. referencia la base de datos del gasto reportada por las entidades; entiéndase este grupo como el grupo de entidades que pasaron los criterios de calidad y cobertura del estudio. Las cuentas contables que se tienen en cuenta se describen en la tabla 31: 67 resultados tabla 31. Partidas contables para los escenarios de suficiencia del régimen subsidiado. Colombia, año 2008 EPs del subsidiado - reporte estándar EPs del subsidiado - reporte público ingreso ingreso 4165 Administración del régimen de seguridad social en salud 4311 Administración del régimen de seguridad social en salud 416555 unidad de pago por capitación régimen subsidiado - uPC 431106 unidad de pago por Capitación régimen subsidiado- uPC 416560 Copagos régimen subsidiado 431107 Copagos régimen subsidiado 416575 recobro de enfermedades alto costo 431112 recobro de enfermedades alto costo 416590 otros ingresos operacionales 431190 otros ingresos por administración del régimen de seguridad social 4175 devoluciones, rebajas y descuentos en ventas de servicios (db) 42 ingresos no operacionales 48 ingresos no operacionales 4210 financieros 4805 financieros 4295 diversos gasto médico 616570 régimen subsidiado 61657001 Contratos de capitación - subsidiado 61657002 Contratos por evento - subsidiado 61657003 Promoción y prevención - subsidiado 616580 Provisión del sgsss 616585 otros costos operacionales 61658501 Promoción y prevención 61658502 Enfermedades alto costo gasto médico 6402 seguridad social en salud (1) Incluye otros gastos declarados CTC no reconocidos, tutelas no reconocidas y costo de las pólizas de alto costo. (2) Incluye otros ingresos (copagos, cuotas moderadoras, reembolsos). (3) Estados financieros reportados a la SNS. Nota: Debido a que en los estados financieros no se discrimina por régimen, el resultado de este escenario corresponde a la suficiencia conjunta del régimen subsidiado pleno y parcial. Fuente: Elaboraciones propias de los autores con la información de las bases de datos del estudio de suficiencia UPC. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia, 2008. El análisis de suficiencia basado en los estados financieros de las EPS, realizado para 2009 difiere del realizado en 68 años anteriores principalmente en lo relacionado con los ingresos no operativos. Estudio dE lA sufiCiEnCiA y dE los mECAnismos dE AjustE dE riEsgo dE lA unidAd dE PAgo Por CAPitACión PArA gArAntizAr El PlAn obligAtorio dE sAlud En El Año 2009 • Ingresos no operativos Para la realización de este informe no se tendrá en cuenta la totalidad de los ingresos no operativos de las EPS, ya que no se consideran inherentes a la prestación del servicio de aseguramiento en salud las siguientes cuentas: • 4215 Dividendos y participaciones • 4220 Arrendamientos • 4225 Comisiones • 4230 Honorarios • 4235 Servicios • 4240 Utilidad en venta de inversiones • 4245 Utilidad en venta de propiedades de planta y equipo • 4248 Utilidad en venta de otros Bienes • 4250 Recuperaciones • 4255 Indemnizaciones • 4265 Ingresos de ejercicios anteriores. Los análisis del estudio se basan en la información reportada por las EPS a la SNS para el periodo comprendido entre el 01 de enero y el 31 de diciembre de 2007. • Suficiencia del universo El universo contempla a todas las EPS del régimen subsidiado, con excepción de seis de ellas (tabla 32). Las razones de su exclusión del análisis se explican así: • CCF001. Esta entidad no presentó información financiera a la SNS para el corte de diciembre de 2007. • CCF023. No se incluye debido a que en la información entregada a la SNS no se presenta desglose de las cuentas de ingreso –cuenta 4– ni de costos de ventas –cuenta 6–. • CCF045. No presentó información financiera a la SNS para el corte a diciembre de 2007. • EPS020. No se incluye esta entidad ya que no se puede dividir claramente la operación de prestación de servicios en salud - IPS de la actividad de aseguramiento en salud. • EPS025. No se incluye ya que no se puede dividir claramente la operación de prestación de servicios en salud - IPS de la actividad de aseguramiento en salud. • EPS028. No se puede dividir claramente la operación de prestación de servicios en salud - IPS de la actividad de aseguramiento en Salud. tabla 32. lista de entidades incluidas en el universo, régimen subsidiado. Colombia, año 2008 Código EPs inclusión Código EPs inclusión CCf001 Caja de Compensación familiar Camacol Comfamiliar Camacol no CCf035 Caja de Compensación familiar de barrancabermeja - Cafaba sí CCf002 Caja de Compensación familiar de Antioquia - Comfama sí CCf037 Caja de Compensación familiar de fenalco del tolima sí CCf007 CCf Cartagena - Comfamiliar Cartagena sí CCf045 Caja de Compensación familiar de norte de santander - Comfanorte no CCf009 Caja de Compensación familiar de boyaca - Comfaboy sí CCf049 Caja de Compensación familiar del oriente Colombiano sí CCf015 Caja de Compensación familiar de Córdoba - Comfacor sí CCf053 Caja de Compensación familiar de Cundinamarca - Comfacundi sí CCf018 Caja de Compensación familiar Cafam sí CCf023 Caja de Compensación familiar de la guajira no CCf055 Caja de Compensación familiar Cajacopi Atlántico sí CCf024 Caja de Compensación familiar del Huila sí CCf101 sí CCf027 Caja de Compensación familiar de nariño sí Caja Colombiana de subsidio familiar Colsubsidio CCf028 Caja de Compensación familiar de fenalco, seccional del Quindío sí CCf102 Caja de Compensación familiar del Chocó - Comfachocó sí CCf103 Caja de Compensación familiar del Caquetá sí CCf031 Caja santandereana de subsidio familiar - Cajasan sí EPs002 salud total s.A. Entidad Promotora de salud sí CCf032 Caja de Compensación familiar de fenalco, seccional santander sí EPs003 Cafesalud medicina Prepagada s.A. sí CCf033 Caja de Compensación familiar de sucre sí EPs009 Caja de Compensación familiar Comfenalco Antioquia sí Continúa 69 resultados Continuación Código EPs inclusión Código EPs inclusión EPsi06 Pijaos salud EPs indígena sí Ess002 Emdisalud Ess sí EPs014 Humana Vivir EPs sí EPs020 Caja de Previsión social de Comunicaciones - Caprecom no EPs022 Ars Convida sí Ess024 Coosalud Ess Coop. de salud y desarrollo integ. zona suroriental Cartagena sí EPs025 Caja de Previsión social y seguridad del Casanare - Capresoca EPs no Ess062 Asociación mutual la Esperanza de El tambo - Asmetsalud Ess Ars sí EPs026 solidaria de salud solsalud EPs s.A. sí EPs028 Cali salud Entidad Promotora de salud no Ess076 Asociación mutual barrios unidos de Quibdó - Ambuq Ess sí EPs030 Entidad Promotora de salud Cóndor s.A. sí Ess091 Ecoopsos Empresa solidaria de salud sí EPs031 selvasalud s.A. EPs sí Ess118 Asociación mutual solidaria de salud Emssanar Ess sí EPs033 saludvida EPs sí Ess133 Ess Comparta sí EPsi01 Asociación de Cabildo indígenas del Cesar y la guajira, dusakai EPsi sí Ess207 Asociación mutual ser sí EPsi02 manexka EPs indígena sí EPsi03 Asociación indígena del Cauca sí EPsi04 Anas Wayuu EPs indígena sí EPsi05 mallamas EPs indígena sí Los siguientes datos no están expresados en términos de pesos per cápita para el gasto y para el ingreso, porque no se cuenta con la información de carnetizados para todas la entidades. En consecuencia, los datos se pre- Nota: Para el caso de la EPS 002, debido a que esta entidad presentó estados financieros en el primer semestre de 2007 (en 2007 reportó estados financieros con cortes semestrales de información) con los regímenes contributivo y subsidiado agregados, se realizaron cálculos para los ingresos y gastos no independizados por régimen, basados en la proporción de ingresos UPC que la entidad presentaba para cada uno de los regímenes. Fuente: Elaboraciones propias de los autores. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia, 2008. sentan en términos de millones de pesos corrientes. La información de suficiencia del universo se muestra en la tabla 3316. tabla 33. suficiencia del universo, régimen subsidiado, con base en los gastos y los ingresos totales. Colombia, año 2008 Código EPs ingresos gasto (gasto/ingreso)*100 CCf001 Caja de Compensación familiar Camacol Comfamiliar Camacol n.d. n.d. n.d. CCf002 Caja de Compensación familiar de Antioquia - Comfama 90.944 84.777 93,22 CCf007 CCf Cartagena - Comfamiliar Cartagena 43.107 39.119 90,75 CCf009 Caja de Compensación familiar de boyaca - Comfaboy 20.733 18.977 91,53 CCf015 Caja de Compensación familiar de Córdoba - Comfacor 62.213 55.926 89,89 CCf018 Caja de Compensación familiar Cafam 56.040 59.169 105,58 CCf023 Caja de Compensación familiar de la guajira n.d. n.d. n.d. Continúa 70 Estudio dE lA sufiCiEnCiA y dE los mECAnismos dE AjustE dE riEsgo dE lA unidAd dE PAgo Por CAPitACión PArA gArAntizAr El PlAn obligAtorio dE sAlud En El Año 2009 Continuación Código EPs ingresos gasto (gasto/ingreso)*100 CCf024 Caja de Compensación familiar del Huila 73.904 67.329 91,10 CCf027 Caja de Compensación familiar de nariño 20.229 18.348 90,70 CCf028 Caja de Compensación familiar de fenalco, seccional del Quindío 19.632 18.967 96,61 CCf031 Caja santandereana de subsidio familiar - Cajasan 13.425 12.938 96,37 CCf032 Caja de Compensación familiar de fenalco, seccional santander 8.946 8.448 94,44 CCf033 Caja de Compensación familiar de sucre 18.052 16.654 92,25 CCf035 Caja de Compensación familiar de barrancabermeja Cafaba 7.297 6.741 92,39 CCf037 Caja de Compensación familiar de fenalco del tolima 26.919 26.948 100,11 CCf045 Caja de Compensación familiar de norte de santander - Comfanorte n.d. n.d. n.d. CCf049 Caja de Compensación familiar del oriente Colombiano 27.661 25.130 90,85 CCf053 Caja de Compensación familiar de Cundinamarca Comfacundi 22.425 21.178 94,44 CCf055 Caja de Compensación familiar Cajacopi Atlántico 87.493 80.492 92,00 CCf101 Caja Colombiana de subsidio familiar - Colsubsidio 36.749 35.806 97,43 CCf102 Caja de Compensación familiar del Chocó Comfachocó 10.460 9.623 91,99 CCf103 Caja de Compensación familiar del Caquetá 11.241 10.502 93,43 salud total s.A. Entidad Promotora de salud 85.650 72.144 84,23 EPs003 Cafesalud medicina Prepagada s.A. 173.383 165.174 95,27 EPs009 Caja de Compensación familiar Comfenalco Antioquia 130.844 125.943 96,25 EPs014 Humana Vivir EPs 111.119 102.118 91,90 EPs020 Caja de Previsión social de Comunicaciones Caprecom n.d. n.d. n.d. EPs022 Ars Convida 84.308 79.458 94,25 EPs025 Caja de Previsión social y seguridad del Casanare - Capresoca EPs n.d. n.d. n.d. EPs026 solidaria de salud solsalud EPs s.A. 259.878 230.917 88,86 EPs028 Cali salud Entidad Promotora de salud n.d. n.d. n.d. EPs030 Entidad Promotora de salud Cóndor s.A. 96.944 89.887 92,72 EPs031 selvasalud s.A. EPs 100.816 93.281 92,53 Continúa 71 resultados Continuación Código EPs ingresos gasto (gasto/ingreso)*100 EPs033 saludvida EPs 183.653 166.385 90,60 EPsi01 Asociación de Cabildo indígenas del Cesar y la guajira, dusakai EPsi 44.470 42.221 94,94 EPsi02 manexka EPs indígena 30.295 28.544 94,22 EPsi03 Asociación indígena del Cauca 44.945 42.708 95,02 EPsi04 Anas Wayuu EPs indígena 24.837 22.799 91,79 EPsi05 mallamas EPs indígena 61.613 57.123 92,71 EPsi06 Pijaos salud EPs indígena 14.071 14.082 100,08 Ess002 Emdisalud Ess 222.610 212.100 95,28 Ess024 Coosalud Ess Coop. de salud y desarrollo integ. zona suroriental Cartagena 254.303 238.913 93,95 Ess062 Asociación mutual la Esperanza de El tambo Asmetsalud Ess Ars 241.915 226.801 93,75 Ess076 Asociación mutual barrios unidos de Quibdó - Ambuq Ess 104.501 105.485 100,94 Ess091 Ecoopsos Empresa solidaria de salud 122.608 112.512 91,77 Ess118 Asociación mutual solidaria de salud - Emssanar Ess 214.367 208.011 97,04 Ess133 Ess Comparta 273.095 252.198 92,35 Ess207 Asociación mutual ser 175.561 159.232 90,70 3.713.253 3.465.109 93,32 total Fuente: Elaboraciones propias de los autores con la información de las bases de datos del estudio de suficiencia UPC. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia, 2008 • Suficiencia de las entidades que cumplieron los criterios de calidad y cobertura Para este análisis se toma la muestra de las entidades que cumplieron los filtros de calidad y cobertura en su información, según el análisis en la base de datos de gasto médico del corte diciembre de 2007 (tabla 34). 16 72 El análisis de suficiencia del universo del régimen subsidiado se realiza tomando el ingreso total y el gasto en salud total y no per cápita, debido a que de las 49 entidades autorizadas para la operación del régimen subsidiado, solo 39 enviaron información para el estudio. En consecuencia, no se tiene el número de afiliados carnetizados total del régimen subsidiado. Estudio dE lA sufiCiEnCiA y dE los mECAnismos dE AjustE dE riEsgo dE lA unidAd dE PAgo Por CAPitACión PArA gArAntizAr El PlAn obligAtorio dE sAlud En El Año 2009 tabla 34. suficiencia de las entidades seleccionadas, régimen subsidiado, con base en el gasto y el ingreso per cápita. Colombia, año 2008 Código EPs ingresos gasto (gasto/ingreso)*100 CCf101 Caja Colombiana de subsidio familiar - Colsubsidio 228.462 222.602 97,43 CCf103 Caja de Compensación familiar del Caquetá 253.028 236.397 93,43 EPs002 salud total s.A. Entidad Promotora de salud 308.436 259.800 84,23 EPs003 Cafesalud medicina Prepagada s.A. 226.679 215.947 95,27 EPs009 Caja de Compensación familiar Comfenalco Antioquia 261.481 251.687 96,25 EPs026 solidaria de salud solsalud EPss.A. 256.690 228.085 88,86 EPsi05 mallamas EPs indígena 251.557 233.224 92,71 Ess091 Ecoopsos Empresa solidaria de salud 249.804 229.234 91,77 Ess207 Asociación mutual ser 253.798 230.191 90,70 252.505 231.452 91,66 total Fuente: Elaboraciones propias de los autores con la información de las bases de datos del estudio de suficiencia UPC. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia, 2008. • Resumen suficiencia subsidiado - estados financieros El resumen de la suficiencia del universo y de las entidades seleccionadas para este régimen se incluye en la tabla 35. tabla 35. resumen suficiencia del régimen subsidiado. Colombia, año 2008 universo selección 93,32 91,66 diciembre de 2007 Fuente: Elaboraciones propias de los autores con la información de las bases de datos del estudio de suficiencia UPC. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia, 2008. 4.5 Ajuste de riesgo En la actualidad existen ponderadores de la UPC por edad, sexo y ubicación geográfica de los afiliados y de la red prestadora de servicios de salud (zonas normal, especial y centros urbanos). Tras no haber sido modificados, desde el año 1998, los ponderadores por edad y sexo de la UPC fueron ajustados en tres oportunidades en el año 2007 para los menores de 1 año, así como para los grupos de 45 a 59 años y los mayores de 60. La prima adicional que se reconoce por los afiliados en los departamentos de Amazonas, Arauca, Casanare, Caquetá, Chocó, La Guajira, Guainía, Guaviare, Meta, Putumayo, San Andrés y Providencia, Sucre, Vaupés y Vichada y en la región de Urabá fue modificada por primera vez en el año 2005, al pasar del El cnsss consideró pertinente establecer una senda de transición de tres años para alcanzar los ponderadores ideales, aplicando en el primer año (2008) el 25% de la diferencia positiva o negativa entre el ponderador vigente y el ideal para los grupos etarios de 1 a 4 años, de 5 a 14 años, de 15 a 44 años (hombres), de 15 a 44 años (mujeres) y de 45 a 59 años. 33% adicional al 20% adicional sobre el valor de la UPC del régimen contributivo. Para el año 2008, en consideración a que el Estudio de suficiencia Plan Obligatorio de Salud - Unidad de Pago por Capitación realizado por el Ministerio de la Protección Social, encontró que los factores diferenciales de gasto en salud en el régimen contributivo por edad, sexo y zona geográfica presentaban diferencias con los 73 resultados ponderadores vigentes, el CNSSS consideró pertinente establecer una senda de transición de tres años para alcanzar los ponderadores ideales, aplicando en el primer año (2008) el 25% de la diferencia positiva o negativa entre el ponderador vigente y el ideal para los grupos etarios de 1 a 4 años, de 5 a 14 años, de 15 a 44 años (hombres), de 15 a 44 años (mujeres) y de 45 a 59 años. Igualmente, el CNSSS decidió modificar la prima adicional que se reconoce por los afiliados en zonas especiales, fijando dicho monto en el 19% de la UPC-C. Adicionalmente, el CNSSS también consideró pertinente establecer un nuevo ponderador correspondiente al 2,25% de la UPC del régimen contributivo para las grandes ciudades (Bogotá, Cali, Medellín y Barranquilla) y para los municipios de Soacha, Bello, Itagüí, Envigado, Sabaneta y Soledad, conurbados con las ciudades de Bogotá, Medellín y Barranquilla, respectivamente. La evolución histórica de los distintos ponderadores de la UPC del régimen contributivo se muestra en los gráficos 11 y 12 . gráfico 11. Evolución de los ponderadores por edad y sexo de la unidad de Pago por Capitación. Gráfico 11. Evolución de los ponderadores por edad y sexo de años Colombia, 1995-2008 la Unidad deColombia, Pago por Capitación. años 1995-2008 Fuente: Elaboraciones propias de los autores con la información de los Acuerdos del CNSSS. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social, 2008. El Ministerio de la Protección Social ha realizado tres estudios anuales consecutivos de los mecanismos de ajuste de riesgo de la UPC, desde el año 2005 para calcular la prima del año 2007 hasta la fecha. El primero de ellos tomó como población la de cuatro aseguradoras del régimen contributivo (Salud Total EPS, Compensar EPS, Susalud EPS y Comfenalco Valle EPS), que presentaron la mejor calidad de información para el estudio de suficiencia del mismo año. La población de estas cuatro aseguradoras representaba 28% de la población total, y se concluyó: “Las variables demográficas edad y sexo tienen un valor predictivo del 1,12%, consistentes con los datos de referencia nacionales e internacionales. Los ponderadores presentan diferencias con los actuales, que son consistentes con las tres metodologías de cálculo y que se ajustaron, como resultado de aplicar el ponderador a la estructura poblacional”17 Los resultados de los ponderadores recomendados en cada uno de los estudios son los que se relacionan en la tabla 36. 3,00 2,50 2,00 1,50 1,00 0,50 El segundo estudio de ajuste de riesgo para calcular la prima del año 2007 fue presentado en forma conjunta con el estudio de suficiencia18, en sesión de diciembre al CNSSS. De 15 a 44 años (Mujeres) De 5 a14 años De 45 a 59 años 2008 2006 2007 (Abr-Jul) De 1 a 4 años 2007 (Ago-Dic) De 15 a 44 años (hombres) 2007 (Ene-Mar) Menores de un año 2005 2004 2003 2002 2001 2000 2000 1999 1998 1997 1996 1995 0,00 Mayores de 60 años Fuente: Elaboraciones propias de los autores con la información de los Acuerdos del CNSSS. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social, 2008 74 gráfico 12. Evolución de los ponderadores por edad y sexo de la unidad de Pago por Capitación. Colombia años 1995-2008 17 Bolívar, M.; Guerrero, H.; Hurtado, G., Ordóñez, I y Rondón, M. Estudio de la suficiencia y de los mecanismos de ajuste de riesgo para el cálculo de la Unidad de Pago por Capitación para garantizar el Plan Obligatorio de Salud en el Año 2006. Informe al Consejo Nacional de Seguridad Social en Salud. 18 Bolívar, M.; Guerrero, H.; Hurtado, G., Ordóñez, I y Rondón, M. Estudio de la suficiencia y de los mecanismos de ajuste de riesgo para el cálculo de la Unidad de Pago por Capitación para garantizar el Plan Obligatorio de Salud en el Año 2007. Informe al Consejo Nacional de Seguridad Social en Salud. Estudio dE lA sufiCiEnCiA y dE los mECAnismos dE AjustE dE riEsgo dE lA unidAd dE PAgo Por CAPitACión PArA gArAntizAr El PlAn obligAtorio dE sAlud En El Año 2009 En este estudio, las EPS seleccionadas que remitieron mejor información en el año respectivo, en términos de cobertura y calidad, fueron seis (Colmédica EPS, Compensar EPS, Susalud EPS, Comfenalco Valle EPS, Famisanar EPS y Salud Vida EPS) y representaban 20% de la población total del régimen contributivo. Los resultados de los ponderados obtenidos en este segundo estudio evidenciaron que los ponderadores más deficitarios eran los de los grupos de 45 a 59 años y mayores de 60 años, en 65 y 43%, respectivamente, datos que eran consistentes con los obtenidos en el estudio del año anterior. Con base en estos cálculos, se realizan los tres ajustes de los ponderadores de estos grupos etarios del final del ciclo vital. tabla 36. Ponderadores obtenidos por grupo etario. Colombia años 2005, 2006 y 2007 grupo etario 2005 2006 2007 menores de 1 año 1,45 2,79 3,0678 1 a 4 años 0,72 0,76 0,7996 5 a 14 años 0,42 0,34 0,3687 15 a 44 años (hombres) 0,69 0,53 0,6052 15 a 44 años (mujeres) 0,86 0,9 1,0412 45 a 59 años 1,41 1,34 1,3793 60 y más años 2,52 3,27 2,9388 Fuente: Cálculos propios de los autores con la información de las bases de datos de los estudios de suficiencia UPC años 2005, 2006 y 2007. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social, 2008 El estudio de 2008 se realizó con base en siete aseguradoras (Colmédica EPS, Cafesalud EPS, Compensar EPS, Susalud EPS, Saludcoop EPS, Famisanar EPS y Cruz Blanca EPS), las cuales representan 45% de la población del régimen contributivo. Los resultados de los ponderadores muestran un mayor Los resultados de los ponderadores muestran un mayor gasto en salud en los grupos extremos de la vida. Se presenta un gasto de tres veces la UPC promedio en los menores de 1 año y los mayores de 60 años, seguidos del gasto en el grupo de 45 a 59 años, que representa aproximadamente una UPC y media, y de las mujeres en edad fértil, que está alrededor del valor de la UPc. gasto en salud en los grupos extremos de la vida. Se presenta un gasto de tres veces la UPC promedio en los menores de 1 año y los mayores de 60 años, seguidos del gasto en el grupo de 45 a 59 años, que representa aproximadamente una UPC y media, y de las mujeres en edad fértil, que está alrededor del valor de la UPC. Los grupos que presentan un gasto menor a la UPC promedio son, en su orden, el de 1 a 4 años, los hombres de 15 a 49 años y, por último, el grupo de 5 a 14 años, que no alcanza a gastar el 50% del valor de la UPC. Los resultados obtenidos en el ponderador de zona geográfica muestran un gasto cercano a la UPC, en las zonas normales, de 0,98, en ambos cálculos. En las zonas especiales, los gastos soportados son de 0,83 y 0,72 de la UPC; estos valores fueron estimados en el cálculo estadístico y cálculo mediante promedio de celdas, respectivamente. Por último, en ciudades capitales y sus municipios conurbados, se observó un gasto de 1,06 y 1,14 de la UPC. La senda de transición propuesta en diciembre de 2007 para el ajuste de los ponderadores se muestra en la tabla 37. 75 resultados tabla 37. Ajuste de los ponderadores del régimen contributivo, grupo etario-sexo y zona. Colombia años 2007 a 2010 Año menores de 1 año de 1 a 4 años de 5 a 14 años de 15 a 44 años (hombres) de 15 a 44 años (mujeres) de 45 a 59 años de 60 y más años zonas urbanas (C) zona especial (E) 2007 2,4936 1,2800 0,6800 0,6000 1,2400 0,8683 2,4441 0,00 1,20 2008 2,4936 1,1599 0,6022 0,6013 1,1903 0,9960 2,4441 1,02 1,18 2009 2,7807 0,9918 0,4932 0,6031 1,1207 1,1749 2,6915 1,04 1,15 2010 3,0678 0,7996 0,3687 0,6052 1,0412 1,3793 2,9388 1,06 1,10 Fuente: Elaboraciones propias de los autores con la información de las bases de datos del estudio de suficiencia UPC. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia, 2008. Igualmente, para el caso del régimen subsidiado, se propuso una senda de tres años para el ajuste de los ponderadores por zona de dicho régimen. Esta senda se muestra en la tabla 38. tabla 38. Ajuste de los ponderadores para el régimen subsidiado, zona urbana y zona especial. Colombia años 2007 a 2010 Ponderadores grupo etario vigentes uPC 2008 método cálculo mediante método por promedio regresión de celdas estudio estudio Año zonas urbanas (C) zona especial (E) 2007 1.0200 1,2000 2008 1,0500 1,1500 2009 1,0550 1,1000 menores de 1 año 2,4936 1,9068 1,4454 2010 1,0600 1,0500 1 a 4 años 1,1599 0,9591 1,0104 5 a 14 años 0,6022 0,3471 0,3591 15 a 44 años (hombres) 0,6013 0,6123 0,6570 15 a 44 años (mujeres) 1,1903 1,1900 1,3331 45 a 59 años 0,9961 1,5342 1,5051 60 y más años 2,4441 3,6447 3,6803 zona especial 1,1900 1,0043 1,0560 zona conurbados 1,0250 1,1706 1,1695 Fuente: Elaboraciones propias de los autores con la información de las bases de datos del estudio de suficiencia UPC. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia, 2008. El estudio del presente año para defiir la suficiencia del año 2009 se realizó con la información de cinco entidades promotoras de salud del régimen contributivo (Colmédica EPS, Compensar EPS, Susalud EPS, Famisanar EPS y Coomeva EPS), EPS que superaron los niveles aceptables de calidad de la información y representan 35% de los afiliados equivalentes compensados, durante el año 2007, en el régimen contributivo. La tabla 39 muestra los valores observados de los ponderadores, calculados con la información de gasto en salud reportada para el Estudio de Suficiencia del presente año. Allí se muestra, además de los ponderadores vigentes establecidos por el Acuerdo 381, los valores estimados por los métodos cálculo mediante promedio de celdas y de regresión. La tabla 40, por su parte, muestra las diferencias porcentuales entre los ponderadores estimados en el presente estudio frente a los ponderadores vigentes. 76 tabla 39. Ponderadores estimados para el estudio de suficiencia. Colombia año 2008 Fuente: Elaboraciones propias de los autores con la información de las bases de datos del estudio de suficiencia UPC. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia, 2008. Estudio dE lA sufiCiEnCiA y dE los mECAnismos dE AjustE dE riEsgo dE lA unidAd dE PAgo Por CAPitACión PArA gArAntizAr El PlAn obligAtorio dE sAlud En El Año 2009 tabla 40. diferencia porcentual entre los ponderadores estimados para 2009 y los ponderadores vigentes en el año 2008. Colombia, año 2008 grupo etario diferencia porcentual Cálculo mediante promedio de celdas vs. vigentes diferencia porcentual regresión vs. vigentes menores de 1 año -23,53% -42,04% 1 a 4 años -17,31% -12,89% 5 a 14 años -42,36% -40,37% 15 a 44 años (hombres) 1,83% 9,26% 15 a 44 años (mujeres) -0,03% 12,00% 45 a 59 años 54,02% 51,10% 60 y más años 49,12% 50,58% zona especial -15,61% -11,26% zona conurbados 14,20% 14,10% Fuente: Elaboraciones propias de los autores con la información de las bases de datos del estudio de suficiencia UPC. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia, 2008. Se recomienda continuar en la senda de transición para ajustar gradualmente los ponderadores a los valores observados en el presente estudio. Tal como se ha evidenciado en los estudios anteriores, aquí se muestra que los grupos de 45 a 59 años y los mayores de 60 años presentan una subestimación importante de sus respectivos ponderadores, diferencia que es cercana al 50%. En el caso de los afiliados entre 5 y 14 años, se evidencia una sobrestimación del ponderador vigente frente al gasto en salud soportado en la base de datos del presente estudio. Situación similar se evidencia en los ponderadores de localización geográfica, en los que se encuentra que el factor de ajuste vigente para las zonas especiales está sobrestimado cerca del 15%, mientras que el ponderador vigente para las zonas urbanas se encuentra subestimado en 14%. En la tabla 41, se observa que la mayoría de ponderadores muestran valores consistentes con los estimados en 2007 (con excepción del ponderador de menores de 1 año). Teniendo en cuenta lo anterior, se recomienda continuar en la senda de transición para ajustar gradualmente los ponderadores a los valores observados en el presente estudio. tabla 41. senda de transición propuesta en el año 2007 versus ponderadores observados en 2008. Colombia año 2008 Año menores de 1 año de 1 a 4 años de 5 a 14 años de 15 a 44 años (hombres) de 15 a 44 años (mujeres) de 45 a 59 años de 60 y más años zonas urbanas (C) zona especial (E) 2007 2,4936 1,2800 0,6800 0,6000 1,2400 0,8683 2,4441 0,00 1,20 2008 2,4936 1,1599 0,6022 0,6013 1,1903 0,9960 2,4441 1,02 1,18 2009 2,7807 0,9918 0,4932 0,6031 1,1207 1,1749 2,6915 1,04 1,15 2010 (Ponderador observado en 2007 3,0678 0,7996 0,3687 0,6052 1,0412 1,3793 2,9388 1,06 1,10 2010 (Ponderador observado en 2008) 1,9068 0,9591 0,3471 0,6123 1,1900 1,5342 3,6447 1,1706 1,0043 Fuente: Elaboraciones propias de los autores con la información de las bases de datos del estudio de suficiencia UPC. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia, 2008. 77 resultados Los actuales mecanismos de ajuste de riesgo pueden ser profundizados para permitir que cumplan de mejor manera con su principal objetivo: reducir los incentivos a la selección de riesgos. con diferencia en los ponderadores observados frente a los vigentes, y también que en varios grupos de edad se presenta la posibilidad de profundizar el ajuste para que la UPC refleje aun mejor el gasto en salud per cápita en el sistema. gráfico 14. gasto per cápita y ponderadores por edad y Gráfico 14. Gasto per cápita y ponderadores por edad y sexo, ponderadores. sexo.Colombia Colombia año 2008 año 2008 2.500.000 El gráfico 13 muestra el comportamiento del gasto per cápita y los valores de la Unidad de Pago por Capitación, según la edad y el sexo de los afiliados. Allí, además de identificarse claramente los grupos con ponderadores sobrestimados y aquellos con subestimación, se evidencia que para algunos grupos de edad, principalmente entre 45 y 59 años y mayores de 60 (y en menor medida el grupo entre 15 y 45 años), se encuentra una gran variabilidad del gasto en salud per cápita en el interior del grupo. Esto sugiere que los actuales mecanismos de ajuste de riesgo pueden ser profundizados para permitir que cumplan de mejor manera con su principal objetivo: reducir los incentivos a la selección de riesgos. gráfico 13. gasto per cápita y ponderadores por edad y ysexo. Colombia año 2007 Gráfico 13. Gasto per cápita ponderadores por edad y sexo. Colombia año 2007 2.500.000 2.000.000 1.500.000 2.000.000 1.500.000 1.000.000 500.000 0 1 3 5 7 9 11 13 15 17 19 21 23 25 27 29 31 33 35 37 39 41 43 45 47 49 51 53 55 57 59 61 63 65 67 69 71 73 75 77 79 81 83 85 87 89 91 Gasto per cápita (Mujeres) UPC 86% F Gasto per cápita (Hombres) UPC 86% M Fuente: Elaboraciones propias de los autores con la información de las bases de datos del estudio de suficiencia UPC. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia, 2008. Consistente con lo anterior, el gráfico 15 muestra para cada uno de los grupos de edad y sexo, vigentes en los actuales mecanismos de ajuste de riesgo de la UPC, el error de predicción de la UPC como porcentaje del valor de la UPC de cada grupo. El error de predicción se define como: 1.000.000 500.000 0 1 3 5 7 9 11 13 15 17 19 21 23 25 27 29 31 33 35 37 39 41 43 45 47 49 51 53 55 57 59 61 63 65 67 69 71 73 75 77 79 81 83 85 87 89 91 Gasto per cápita (Mujeres) UPC 86% F Gasto per cápita (Hombres) UPC 86% M Fuente: Elaboraciones propias de los autores con la información de las bases de datos del estudio de suficiencia UPC año 2007. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia, 2008. En el gráfico 14, se ilustra el comportamiento del gasto per cápita y de los valores de la Unidad de Pago por Capitación, según la edad y el sexo de los afiliados, pero en esta ocasión utilizando los ponderadores vigentes durante el año 2008. Allí se evidencia que si bien el ajuste realizado en el año 2008 presenta un mejor ajuste de la UPC frente al gasto en salud, aún persisten grupos 78 Y es una medida de qué tan bien se ajusta el valor que se entrega por concepto de UPC en cada grupo etario al gasto en salud correspondiente. (ver gráfico 15 página siguiente) Dado lo anterior, se considera conveniente profundizar los mecanismos de ajuste de riesgo de la UPC, en aquellos grupos en los que existe una gran variabilidad del gasto en salud, en particular en el grupo de 45 a 59 años, los mayores de 60 años y, en alguna medida, el grupo entre 15 y 45 años. La tabla 42 muestra los nuevos grupos de ajuste de la UPC propuestos, con los ponderadores vigentes, así como con los ponderadores observados para cada uno de los grupos en el presente estudio. Estudio dE lA sufiCiEnCiA y dE los mECAnismos dE AjustE dE riEsgo dE lA unidAd dE PAgo Por CAPitACión PArA gArAntizAr El PlAn obligAtorio dE sAlud En El Año 2009 gráfico 15. Error de predicción como porcentaje del valor de la uPC de cada grupo etario. Gráfico 15. Error de predicción como porcentaje del valor de la UPC de cada grupo etario. Colombia, año 2008 Colombia, año 2008 tabla 42. grupos de ajuste de la uPC por edad y sexo propuestos, ponderadores vigentes y observados. Colombia año 2008 2,5% 2,0% 1,5% grupo etario Ponderadores vigentes uPC 2008 método cálculo mediante promedio de celdas estudio menores de 1 año 2,4936 1,9068 1 a 4 años 1,1599 0,9591 5 a 14 años 0,6022 0,3471 15 a 18 años (hombres) 0,6013 0,3616 15 a 18 años (mujeres) 1,1903 0,5849 19 a 44 años (hombres) 0,6013 0,6501 19 a 44 años (mujeres) 1,1903 1,2695 45 a 49 años 0,9961 1,2391 50 a 54 años 0,9961 1,5718 55 a 59 años 0,9961 2,0011 60 a 64 años 2,4441 2,5429 64 a 69 años 2,4441 3,1950 70 a 74 años 2,4441 3,9495 75 y más años 2,4441 5,2531 1,0% 0,5% 0% Menores de un año De 1 a 4 años De 5 a 14 años De 15 a 44 años (Hombres) De 15 a 44 años (Mujeres) De 45 a 59 años (Mujeres) Mayores de 60 años Fuente: Elaboraciones propias de los autores con la información de las bases de datos del estudio de suficiencia UPC. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia, 2008. El gráfico 16 presenta de nuevo el comportamiento del gasto per cápita por edad y sexo, pero ahora frente a los nuevos grupos de ajuste de la UPC propuestos, con sus respectivos ponderadores observados. gráfico 16. gasto per cápita y ponderadores por edad y sexo, según los nuevos grupos de ajuste de la uPC Gráfico 16. Gasto per cápita y ponderadores por edad y sexo, según los nuevos grupos de propuestos (ponderadores observados). Colombia, año ajuste de la UPC propuestos (ponderadores observados). Colombia, año 20092008 2.500.000 2.000.000 1.500.000 1.000.000 500.000 0 1 3 5 7 9 11 13 15 17 19 21 23 25 27 29 31 33 35 37 39 41 43 45 47 49 51 53 55 57 59 61 63 65 67 69 71 73 75 77 79 81 83 85 87 89 91 Gasto per cápita (Mujeres) UPC 86% F Gasto per cápita (Hombres) UPC 86% M Fuente: Elaboraciones propias de los autores con la información de las bases de datos del estudio de suficiencia UPC. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia, 2008. No obstante lo anterior, con el fin de permitir un ajuste gradual de los distintos actores del sistema a los nuevos mecanismos de ajuste de riesgo propuestos, se propone, de manera similar a los años anteriores, una senda de transición para modificar gradualmente los ponderadores en dirección de sus valores observados. Esta senda se presenta en la tabla 43 Fuente: Elaboraciones propias de los autores con la información de las bases de datos del estudio de suficiencia UPC. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia, 2008 79 resultados tabla 43. senda de transición de ajuste de los ponderadores. Colombia año 2008 grupo etario Ponderadores vigentes uPC 2008 método matemático estudio Año 2009 Año 2010 Año 2011 menores de 1 año 2,4936 1,9068 2,4936 2,4936 2,4936 1 a 4 años 1,1599 0,9591 1,0595 1,0093 0,9591 5 a 14 años 0,6022 0,3473 0,4748 0,4111 0,3473 15 a 18 años (hombres) 0,6013 0,3616 0,4815 0,4216 0,3616 15 a 18 años (mujeres) 1,1903 0,5849 0,8876 0,7363 0,5849 19 a 44 años (hombres) 0,6013 0,6501 0,6086 0,6294 0,6501 19 a 44 años (mujeres) 1,1903 1,2695 1,2022 1,2359 1,2695 45 a 49 años 0,9961 1,2391 1,0326 1,1359 1,2391 50 a 54 años 0,9961 1,5718 1,0825 1,3272 1,5718 55 a 59 años 0,9961 2,0011 1,1469 1,5740 2,0011 60 a 64 años 2,4441 2,5429 2,4589 2,5009 2,5429 64 a 69 años 2,4441 3,1950 2,5567 2,8759 3,1950 70 a 74 años 2,4441 3,9495 2,6699 3,3097 3,9495 75 y más años 2,4441 5,2531 2,8655 4,0593 5,2531 zona especial 1,1900 1,0043 1,1500 1,0772 1,0043 zona conurbados 1,0250 1,1706 1,0400 1,1053 1,1706 Fuente: Elaboraciones propias de los autores con la información de las bases de datos del estudio de suficiencia UPC. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia, 2008. 80 Estudio dE lA sufiCiEnCiA y dE los mECAnismos dE AjustE dE riEsgo dE lA unidAd dE PAgo Por CAPitACión PArA gArAntizAr El PlAn obligAtorio dE sAlud En El Año 2009 La senda propuesta permite avanzar gradualmente hacia los valores observados de los ponderadores, manteniendo el equilibrio de la subcuenta de compensación. La senda propuesta permite avanzar gradualmente hacia los valores observados de los ponderadores, manteniendo el equilibrio de la subcuenta de compensación. El gráfico 17 muestra de nuevo la gráfica del comportamiento del gasto per cápita con los valores de la UPC, según los nuevos grupos de ajuste de la UPC propuestos, y los ponderadores correspondientes al año 2009, en la senda de transición nombrada en la tabla 43 gráfico 17. gasto per cápita y ponderadores por edad y sexo, según los nuevos grupos de ajuste de la uPC Gráfico 17. Gasto per cápita y ponderadores por edad y sexo, según los nuevos propuestos Colombia, año 2008 grupos de ajuste de la UPC propuestos Colombia, año 2009 2.500.000 2.000.000 1.500.000 1.000.000 500.000 0 1 3 5 7 9 11 13 15 17 19 21 23 25 27 29 31 33 35 37 39 41 43 45 47 49 51 53 55 57 59 61 63 65 67 69 71 73 75 77 79 81 83 85 87 89 91 Gasto per cápita (Mujeres) UPC 86% F Gasto per cápita (Hombres) UPC 86% M a. Impacto de los ponderadores propuestos en las fuentes de financiación de los regímenes Por último, se realizó el seguimiento a los ponderadores de 2007 y las proyecciones del impacto de los ponderadores propuestos en las fuentes de financiación, de acuerdo con el régimen. El impacto que se había previsto de los ponderadores sobre la UPC promedio fue de 1,09157, para 2007, con información de 15’373.500 afiliados equivalentes compensados, con corte al 17 de enero de 2008, llevado al CNSSS el día 21 de enero. Este valor quedó registrado en el Acuerdo 381 de 2008 del CNSSS, producto de los cálculos realizados, tal como se observa en la tabla 44. Fuente: Elaboraciones propias de los autores con la información de las bases de datos del estudio de suficiencia UPC. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia, 2008. tabla 44. impacto estimado de los ponderadores del régimen contributivo en relación con la uPC promedio real en el 2007. Colombia año 2008 Código ingresos ene.-mar. ingresos abr.-jul. ingresos ago.-dic. sumatoria EAs016 1.395.637.389 1.834.130.441 2.312.833.542 5.542.601.372 EAs027 9.691.272.950 13.001.113.376 16.568.386.997 39.260.773.322 EPs001 38.850.841.732 52.011.668.933 63.423.571.455 154.286.082.119 EPs002 126.159.692.212 172.138.527.138 219.972.309.495 518.270.528.845 EPs003 68.249.164.186 91.419.473.000 111.021.869.096 270.690.506.282 EPs005 81.315.287.650 110.554.247.374 137.001.802.419 328.871.337.443 EPs006 291.322.910.870 400.520.452.758 479.622.256.068 1.171.465.619.696 Continúa 81 resultados Continuación Código ingresos ene.-mar. ingresos abr.-jul. ingresos ago.-dic. sumatoria EPs008 62.903.167.166 86.965.464.794 108.373.460.769 258.242.092.729 EPs009 28.861.188.923 39.411.885.917 48.652.097.186 116.925.172.025 EPs010 100.346.498.316 138.961.602.848 176.514.267.260 415.822.368.424 EPs012 25.606.202.384 34.968.263.610 43.438.343.210 104.012.809.203 EPs013 289.453.374.648 393.537.286.421 485.361.067.443 1.168.351.728.512 EPs014 32.298.362.086 43.476.442.146 50.138.763.563 125.913.567.794 EPs015 8.464.091.388 11.257.324.768 13.538.151.596 33.259.567.751 EPs016 259.169.882.996 354.222.377.623 438.403.559.241 1.051.795.819.860 EPs017 98.924.518.953 135.804.243.937 172.365.922.818 407.094.685.708 EPs018 60.113.517.615 81.868.462.499 102.576.582.456 244.558.562.570 EPs023 52.138.922.386 70.148.576.886 86.501.230.533 208.788.729.805 EPs026 24.270.182.737 33.340.446.349 40.509.666.864 98.120.295.950 EPs033 6.628.587.778 8.592.046.934 9.362.330.132 24.582.964.844 EPs034 3.913.995.234 5.085.269.944 7.849.535.153 16.848.800.330 EPs035 5.752.350.999 7.078.839.029 7.650.531.677 20.481.721.704 total 1.675.829.650.595 2.286.198.146.725 2.821.158.538.968 6.783.186.336.289 109.451 147.054 184.723 441.228 0,27077 0,36380 0,45699 1,09157 Fuente: Elaboraciones propias de los autores con la información de las bases de datos del estudio de suficiencia UPC. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia, 2008. Con corte al 15 de noviembre de 2008, se observa que el impacto de los ponderadores establecido para el año 2007 fue de 1,08941 sobre la UPC promedio, con una población 82 de 15’877.968 afiliados equivalentes compensados. Se observa muy poca variación en relación con el comportamiento previsto inicialmente (tabla 45 ). Estudio dE lA sufiCiEnCiA y dE los mECAnismos dE AjustE dE riEsgo dE lA unidAd dE PAgo Por CAPitACión PArA gArAntizAr El PlAn obligAtorio dE sAlud En El Año 2009 tabla 45. impacto observado de los ponderadores del régimen contributivo en relación con la uPC promedio real en el 2007. Colombia año 2008 Código ingresos ene.-mar. ingresos abr.-jul. ingresos ago.-dic. sumatoria EAs016 1.442.507.401 1.839.206.058 2.317.199.077 5.598.912.536 EAs027 9.901.506.550 13.204.610.200 16.699.993.180 39.806.109.929 EPs001 39.397.884.583 52.584.540.268 66.793.516.968 158.775.941.818 EPs002 127.530.561.787 173.550.305.417 227.359.833.213 528.440.700.417 EPs003 71.103.476.597 93.952.289.424 118.514.309.178 283.570.075.199 EPs005 82.558.700.581 111.711.617.492 142.676.029.538 336.946.347.612 EPs006 292.149.364.823 401.904.874.801 498.836.905.023 1.192.891.144.647 EPs008 63.610.799.610 87.649.366.236 110.756.944.057 262.017.109.903 EPs009 29.569.322.881 40.188.082.137 51.159.585.655 120.916.990.673 EPs010 101.343.585.715 140.239.230.795 182.748.409.097 424.331.225.607 EPs012 26.345.429.936 35.413.680.378 44.943.005.997 106.702.116.311 EPs013 303.609.490.709 407.517.260.091 521.341.428.542 1.232.468.179.342 EPs014 34.081.056.559 44.414.034.821 53.727.368.153 132.222.459.534 EPs015 8.540.903.052 11.377.605.929 14.126.662.268 34.045.171.250 EPs016 264.509.155.009 357.808.554.625 456.582.398.065 1.078.900.107.700 EPs017 100.388.522.474 137.092.484.822 177.678.093.821 415.159.101.118 EPs018 61.250.554.240 83.308.446.028 107.711.374.798 252.270.375.067 EPs023 54.293.742.482 72.148.120.295 91.675.043.331 218.116.906.108 EPs026 24.797.739.169 33.585.481.046 41.889.519.534 100.272.739.749 EPs033 6.915.059.601 8.961.514.916 11.463.533.536 27.340.108.053 Continúa 83 resultados Continuación Código ingresos ene.-mar. ingresos abr.-jul. ingresos ago.-dic. sumatoria EPs034 3.991.981.947 5.163.976.766 8.760.254.629 17.916.213.342 EPs035 5.986.960.389 7.675.315.449 9.600.485.095 23.262.760.933 total 1.713.318.306.097 2.321.290.597.996 2.957.361.892.756 6.991.970.796.849 109.302 146.861 184.177 440.357 0,27041 0,36332 0,45564 1,08941 Fuente: Cálculos propios de los autores con la información de las bases de datos estudio de suficiencia UPC. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia. Consulta realizada el 15 de noviembre de 2008. 84 5. ConClusionEs 5.1 régimen contributivo a. Frente a la UPC La razón de suficiencia, en el escenario del POS soportado en la base de datos, fue de 0,8746, mientras que en el calculado a través de los estados financieros es 0,8756. Las razones de suficiencia para los escenarios que incluyen otros elementos en el egreso19, así como para el escenario actuarial, son 0,8940 y 0,8942, respectivamente. La declaración de gasto de los representantes legales produce una razón de suficiencia de 0,9455. Es importante anotar que el gasto puede estar sobrestimado, dada la inclusión de registros de personas que no cruzan con las bases de datos consultadas,. En consecuencia, no hay reporte de ingreso para estos afiliados ni de aquellos que recibieron por compensaciones extraordinarias. El escenario que incluyó el egreso relacionado con los montos recobrados20 ante el Fosyga, pero no pagados, aumenta la razón de suficiencia de 0,8746 a 0,8940. Estas bases presentan importantes inconsistencias, como el reporte de medicamentos contenidos en el Acuerdo 228 de 2002. Por lo anterior, y mientras los análisis de estas bases de datos no se profundicen, no se recomienda tener en cuenta la razón de suficiencia (0,8940) que incorpora los recobros por CTC y tutelas. En los escenarios de gasto soportados en la base de datos, existe evidencia de sub registro de los ingresos por conceptos de copagos y cuotas moderadoras. Lo anterior puede significar una razón de suficiencia mayor a la real y, por ende, una posible menor necesidad de ajuste de la UPC, en el escenario soportado en la base de datos. 19 Como gastos por CTC declarados más no reconocidos, tutelas no reconocidas y costos de las pólizas de alto costo. 20 Por CTC y tutelas. 85 Conclusiones La razón de suficiencia, en el escenario del POs soportado en la base de datos, fue de 0,8746, mientras que en el calculado a través de los estados financieros es 0,8756. Las razones de suficiencia para los escenarios que incluyen otros elementos en el egreso, así como para el escenario actuarial, son 0,8940 y 0,8942, respectivamente. b. Frente a los factores de ajuste de riesgo de la UPC Se concluye la conveniencia de profundizar los mecanismos de ajuste de riesgo de la UPC, en particular en aquellos grupos en los que existe una gran variabilidad del gasto en salud, como en el grupo de 45 a 59 años, los mayores de 60 años y, en alguna medida, el grupo entre 15 y 45 años. En relación con los ajustes por zona geográfica, se concluye la conveniencia de continuar con la tendencia en el ajuste iniciado con el Acuerdo 381 de 2008. 86 5.2 régimen subsidiado a. Frente a la UPC En el escenario del gasto soportado en la base de datos, al que se le suma el valor declarado per cápita, el régimen subsidiado presenta una razón de suficiencia de la UPC-S de 0,8911, mientras que, en el escenario que usa el reporte de los representantes legales de las EPS, esta razón fue de 0,9094. Para los estados financieros, que reflejan la operación tanto del subsidiado pleno como del parcial, esta razón fue de 0,9166. 5. 3 Disponibilidad y calidad de la información La información recogida en este estudio es suficiente para tomar las decisiones del caso. Sin embargo, después de quince años de existencia del sistema de aseguramiento, es exigible que los aseguradores provean información de mejor calidad. Lo anterior es particularmente cierto en el régimen subsidiado. En el régimen contributivo son notorios dos hechos: a) la caída en la cobertura de información al pasar de 45% de los afiliados a 35% y la notable calidad en los reportes generados por Colmédica EPS, Compensar EPS, Susalud EPS y Famisanar EPS, que por cuarto años consecutivo proveen datos con la suficiente calidad como para orientar la toma de decisiones. En el régimen subsidiado, se destacan Mallamas EPSI y Ecoopsos ESS. 6. rEComEndACionEs Con los hallazgos del estudio, se recomienda: 6.1régimen contributivo a. Frente a la UPC • No hacer ninguna inclusión de servicios en el POS del régimen contributivo hasta que desaparezca la necesidad de hacer ajuste en pesos reales de la UPC. • Efectuar un incremento real de la UPC que no supere 1,46 puntos porcentuales, en la medida que incrementos mayores pondrán en riesgo la estabilidad financiera de la subcuenta del Fosyga. • Profundizar en el primer trimestre de 2009 el análisis de recobros no reconocidos por Fosyga, con el fin de precisar la estimación de la razón de suficiencia 2007. • Profundizar en el primer trimestre de 2009 el análisis de copagos y cuotas moderadoras, con el fin de precisar la estimación de la razón de suficiencia 2007. • Realizar durante el primer semestre de 2009 un estudio de suficiencia y ajuste de ponderadores con la información recogida entre enero y diciembre de 2008. • Desglosar las cuentas de los estados financieros. Es recomendable que se esté actualizando la información contable, acorde con la realidad cambiante del sector, y que el plan de cuentas refleje este cambio. Para citar un ejemplo, sería ideal que en los estados financieros reportados a la SNS se tenga claridad del gasto médico y del ingreso real por concepto de tutelas y CTC y los ingresos por fondo de incapacidades, entre otros. • Establecer la correlación con los estados financieros auditados. Se recomienda que para el corte contable a diciembre, la información financiera que entregan las EPS a la SNS se complemente con los estados financieros auditados, con sus respectivas notas aclaratorias, y el flujo de caja que deben presentar las entidades por requerimiento de ley. 87 Conclusiones Continuar con la senda de transición en el régimen subsidiado a dos años, en la que se continúe el ajuste de riesgo en zona especial, con un ponderador de 1,10, y para ciudades capitales y sus municipios conurbados, con un ponderador de 1,055. b. Frente al ajuste de riesgo • Continuar con la senda de transición en el régimen contributivo a dos años, en la que se ajusten los mecanismos de ponderación del riesgo tanto por grupo etario como por zona, así: 88 grupo etario Año 2009 menores de 1 año 2,4936 1 a 4 años 1,0595 5 a 14 años 0,4748 15 a 18 años (hombres) 0,4815 15 a 18 años (mujeres) 0,8876 19 a 44 años (hombres) 0,6086 19 a 44 años (mujeres) 1,2022 45 a 49 años 1,0326 50 a 54 años 1,0825 55 a 59 años 1,1469 60 a 64 años 2,4589 64 a 69 años 2,5567 70 a 74 años 2,6699 75 y más años 2,8655 zona especial 1,1500 zona conurbados 1,0400 • Iniciar los estudios y ajustes necesarios encaminados a ponderar por diagnóstico la UPC del régimen contributivo. 6.2régimen subsidiado a. Frente a la UPC • No hacer ninguna inclusión de servicios en el POS del régimen subsidiado hasta que desaparezca la necesidad de hacer ajuste en pesos reales de la UPC. • Que no haya incremento de la UPC-S en pesos reales. • Continuar con la senda de transición en el régimen subsidiado a dos años, en la que se continúe el ajuste de riesgo en zona especial, con un ponderador de 1,10, y para ciudades capitales y sus municipios conurbados, con un ponderador de 1,055. 6.3 Disponibilidad y calidad de la información a. Frente a la calidad y cobertura de información Generar un reconocimiento positivo a las EPS que han enviado información que permitió nutrir los estudios de suficiencia y ajuste de riesgo de la UPC entre los años 2006 y 2008. Las EPS en mención son (en orden alfabético): • Colmédica • Compensar EPS • Ecoopsos ESS • Famisanar EPS • Mallamas EPSI • Susalud EPS. b. Frente a la calidad y cobertura de información de los estados financieros Calidad de la información: es recomendable mejorar la calidad de la información financiera que entregan las EPS a la SNS y de los controles que se presentan sobre ella. Con corte a diciembre, por ejemplo, hay cuatro EPS cuya ecuación contable (activos = pasivos + patrimonio) no es igual a cero. Homogeneidad de la información: es necesario que se tenga claridad sobre la homogeneidad de las cuentas que las EPS reportan a la SNS. Por ejemplo, los gastos por promoción y prevención se pueden registrar en la cuenta 61656504 del gasto médico o en la cuenta 61658501, en otros costos operacionales. Algunas de las EPS registran utilidades en el patrimonio, en la cuenta 36, mientras otras lo hacen en la cuenta 59 de gastos. Así Estudio dE lA sufiCiEnCiA y dE los mECAnismos dE AjustE dE riEsgo dE lA unidAd dE PAgo Por CAPitACión PArA gArAntizAr El PlAn obligAtorio dE sAlud En El Año 2009 mismo, se requiere más claridad en cuanto a la función de la cuenta 616580, provisiones del régimen contributivo. Adicionalmente, en el caso de las entidades públicas, presentan sus estados financieros conjuntamente con la operación de las IPS, lo que dificulta los análisis independientes en la labor aseguradora. Es necesario que se tenga claridad sobre la homogeneidad de las cuentas que las ePs reportan a la sns. Por ejemplo, los gastos por promoción y prevención se pueden registrar en la cuenta 61656504 del gasto médico o en la cuenta 61658501, en otros costos operacionales. 89 Conclusiones 90 7. bibliogrAfÍA Acuerdo 351 de 2006 del Consejo Nacional de Seguridad Social en Salud. American Academy of Actuaries (2008) “Fundamentals of Insurance: Implications for Health Coverage”. Isuue brief Anderson D, Bolton C, Callan G, et al. (2007) ‘’General Insurance Premium Rating Issues Working Party’’’ The Actuarial Profession. UK Bolívar, M.; Guerrero, H.; Hurtado, G., Ordóñez, I. y Rondón, M. Estudio de la suficiencia y de los mecanismos de ajuste de riesgo de la Unidad de Pago por Capitación para garantizar el Plan Obligatorio de Salud en el año 2006. Informe al Consejo Nacional de Seguridad Social en Salud. 2006. Bolívar, M.; Guerrero, H.; Hurtado, G., Ordóñez, I. y Rondón, M.Estudio de la suficiencia y de los mecanismos de ajuste de riesgo de la Unidad de Pago por Capitación para garantizar el Plan Obligatorio de Salud en el año 2007. Informe al Consejo Nacional de Seguridad Social en Salud. 2007. Bolívar, M; Alfonso, E; Hurtado, G; Castrillón, J; Ferro, E; Soto, Camacho, N. Estudio de la suficiencia y de los mecanismos de ajuste de riesgo de la Unidad de Pago por Capitación para garantizar el Plan Obligatorio de Salud en el año 2008. Informe al Consejo Nacional de Seguridad Social en Salud. 2008. Bugg, W. et al (1998) “Loss ratios and health coverages” Loss Ratio Work Group, American Academy of Actuaries Congreso de la República de Colombia. Ley 100 de 1993 Congreso de la República de Colombia. Ley 1122 de 2007 Conrado Adolfo Gómez Vélez y colaboradores. El Plan Obligatorio de Salud -POS- contributivo y subsidiado - Estudio de Costos Bogotá 1998. Decreto 574 de 2007 Escuela de Salud Pública de la Universidad de Harvard. “La Reforma de Salud en Colombia y el Plan Maestro Ellis, R.P. and Ash, A. (1995) “Refinements to the Diagnostic Cost Group model”, Inquiry, Winter:418-429. 91 bibliografía Feldstein, P. J. (2005). Health Care Economics. (5th ed.). Clifton Park, NY: Delmar Learning FitzHenry Fern (2000). “Health-Risk-Assessment Tools Used to Predict Costs in Defined Populations” Journal of healthcare information management®, vol. 14, no. 2, Summer Hayashi, Fumio (2000) “Econometrics”, Princeton University Press, 2000. Health Committee of the Actuarial Standards Board (1997) Documentation in Health Benefit Plan Ratemaking, Actuarial Standard of Practice No. 31. Adopted by the Actuarial Standards Board October 1997 (Doc. No. 060) Ministerio de la Protección Social “Evaluación Integral del Equilibrio Financiero del Sistema General de Seguridad Social en Salud. Ministerio de Salud. Análisis de la carga de Enfermedad en Colombia. Informe al Consejo Nacional de Seguridad Social en Salud. Bogotá, mayo 31 de 1994, mimeo. Ministerio de Salud. La reforma a la seguridad social en Salud. Antecedentes y resultados. Tomo 1. 1994 Minnesota Departments of Health and Commerce (2008) “Loss Ratio Experience in the Individual and Small Employer Health Plan Markets for: Insurance Companies 92 Nonprofit Health Service Plan Corporations and Health Maintenance Organizations” Report of 2007 Parkin, Nail and McLeod, Heather (2001).. En: Risk Equa-lisation Methodologies: An International Perspective Center for Acturarial Research (CARE) (monograph). Pope, G., Kautter, J, Ellis R,, Ash A, Ayanian, J, Lezzoni, L, Ingber M, Levy,J, Robst, J. (2004) “Risk Adjustment of Medicare Capitation Payments Using the CMS-HCC Model” Health Care Financing Review/ Summer 2004/ Volume 25, Number 4 Resolución 1711 de junio de 2007 Stiglitz, joseph (2000) “Economics of the Public Sector”. W. W. Norton. Van de Ven, Wynand, & Ellis, Randall. (2000). “Risk adjustment in competitive health plan markets”. Handbook of Health Economics, 17(1A), 755-846. Van de Ven, Wynand, Beck, Konstantin, Van de Voorde, Carine, Wasem, Jürgen, & Zmora, Irit. (2007). “Risk adjustment and risk selection in Europe: 6 years later”. Health Policy, 83(2-3), 162-179. Young, V (2004) Encyclopedia of Actuarial Science John Wiley & Sons, Ltd. AnExos 93 Anexo 1. Variables de población del Estudio de suficiencia POS – UPC 2009 Anexo 1. Variables de población del Estudio de suficiencia Pos – uPC 2009 Variable descripción uso de la variable tipo de identificación tipo de identificación del afiliado identificación número de identificación del afiliado según el tipo de identificación llave principal, identificar persona Verificar derechos, identificación, registros, duplicados fecha de nacimiento fecha de nacimiento del afiliado sexo sexo del grupo de afiliados Código departamento Código del departamento donde reside el afiliado Código municipio Código del municipio donde reside el afiliado zona geográfica zona normal o especial donde reside el afiliado nivel de sisben nivel de sisben de los afiliados al régimen subsidiado indicador o análisis con el que se relaciona tipo de información que genera Cobertura, intensidad Cálculo de edad y grupos etario y análisis por grupo etario y sexo. Análisis por grupo etario y sexo de: afiliación y estructura demográfica. Características población, factor de ajuste Análisis por zona geográfica Análisis por zona geográfica de: afiliación y estructura demográfica Características regionales, factor de ajuste Análisis socioeconómico Análisis por nivel de sisben e ibC: afiliación y estructura demográfica Características socioeconómicas ibC ibC de los afiliados al régimen subsidiado Afiliados compensados equivalentes (rC) usuarios compensados equivalentes por grupo etario y sexo para el periodo denominador de la población con derecho a la atención Estructura población Características población Afiliados carnetizados equivalentes (rs) número de afiliados equivalentes que en algún momento del periodo han estado carnetizados denominador de la población con derecho a la atención Estructura población Características población tipo de afiliado tipo de afiliado Cálculos por tipo de afiliado Análisis de afiliación Características de aseguramiento fecha de afiliación al sgsss fecha de afiliación al sgsss Cálculo de la antigüedad en el sgsss Análisis de afiliación Características de aseguramiento Fuente: Elaboraciones propias de los autores. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia 2008. 94 Anexo 2. Variables de prestación de servicios del plan de beneficio del Estudio de suficiencia POS – UPC 2009 Anexo 2. Variables de prestación de servicios del plan de beneficio del Estudio de suficiencia Pos – uPC 2009 Variable descripción uso de la variable indicador o análisis con el que se relaciona tipo de identificación tipo de identificación del afiliado número de identificación del afiliado según el tipo de identificación Cobertura, intensidad identificación llave principal, identificar persona Verificar derechos identificación registros duplicados Clasificar diagnósticos para prevalencia fecha de nacimiento fecha de nacimiento del afiliado sexo usuario identificador de sexo del afiliado Cálculo de edad y grupos etario y análisis por grupo etario y sexo Análisis por grupo etario y sexo de: morbilidad, indicadores de frecuencias de uso y costo, modelos de ajuste, equidad Características población, uso y costos Código departamento Código del departamento en donde reside el afiliado Código municipio usuario Código del municipio en donde reside el afiliado Análisis por zona geográfica; variable de ajuste utilización, costo, ingresos, factores de ajuste zona geográfica zona normal o especial donde reside el afiliado Análisis por zona geográfica de: morbilidad, indicadores de frecuencias de uso y costo, modelos de ajuste, equidad Código del diagnóstico Código del diagnóstico principal Perfil epidemiológico Coberturas, tendencias, Variable de ajuste morbilidad incidencia Prevalencia indicadores de sP modelos de ajuste Perfil epidemiológico, costo, factores de ajuste fecha de prestación del servicio fecha en que fue prestado el servicio Validación de correspondencia al periodo; identificación registros duplicados; cálculos incidencia; periodicidad de las atenciones o diagnósticos Código de actividad, intervención o procedimiento, y medicamentos Código de actividad, intervención o procedimiento, medicamentos de acuerdo con las tablas de CuPs, mapipos y soAt y los Acuerdos 228, 236 y 282. utilización de servicios tendencias tipo de información que genera morbilidad incidencia Prevalencia Perfil epidemiológico, utilización frecuencias de uso Coberturas intensidad de uso tendencias utilización, costo, ingresos, factores de ajuste Fuente: Elaboraciones propias de los autores. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia 2008. 95 Anexo 2. Variables de prestación de servicios del plan de beneficio del Estudio de suficiencia Pos – uPC 2009 Continuación uso de la variable indicador o análisis con el que se relaciona tipo de información que genera utilización de servicios tendencias frecuencias de uso Coberturas intensidad de uso tendencias utilización, costo, ingresos, factores de ajuste utilización de servicios tendencias frecuencias de uso intensidad de uso tendencias Costo total por forma de reconocimiento y pago relación entre procedimientos y estancia Estructura de costos Costo promedio Valor per cápita Valor reconocido por la Aseguradora al prestador por concepto de la atención prestada Estructura de costos Costo promedio Valor per cápita distribución de los costos Costo Valor asumido por el usuario por concepto de la atención Estructura de costos Costo promedio Valor per cápita Costo Valor de la factura que corresponde a evento Pos irrecobrable por concepto de tutelas y CtC y no reconocido por el fosyga Estructura de costos Variable descripción Ámbito de prestación de la actividad, intervención, procedimiento o medicamento identificador para determinar el ámbito de prestación según la ubicación funcional forma de reconocimiento y pago de la actividad, intervención o procedimiento, medicamento Clasificar la actividad o el procedimiento según tipo de forma reconocimiento y pago número de días estancia normal suma de los días de estancia facturados que no sean en uCi Valor actividad, intervención y procedimiento, medicamento Valor asumido por el usuario (cuota y copago) Valor a recobrar Costo promedio, valor per cápita utilización, costo utilización Costo Fuente: Elaboraciones propias de los autores. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia 2008. 96 Anexo 3. Variables de la Unidad de Pago por Capitación del Estudio de suficiencia POS – UPC 2009 Anexo 3. Variables de la unidad de Pago por Capitación del Estudio de suficiencia Pos – uPC 2009 uso de la variable indicador o análisis con el que se relaciona llave principal, identificar persona Verificar derechos, identificación, registros, duplicados Cobertura, intensidad Cálculo de edad y grupos etario y análisis por grupo etario y sexo Análisis por grupo etario y sexo de: ingresos per cápita y gasto per cápita Características ingreso y egreso Análisis por zona geográfica Análisis por zona geográfica de: ingresos per cápita y gasto per cápita Características regionales, factor de ajuste Variable descripción tipo de identificación tipo de identificación del afiliado identificación número de identificación del afiliado según el tipo de identificación fecha de nacimiento fecha de nacimiento del afiliado sexo sexo del grupo de afiliados Código departamento Código del departamento donde reside el afiliado Código municipio Código del municipio donde reside el afiliado zona geográfica zona normal o especial donde reside el afiliado días compensados (rC) suma de días compensados por todos los afiliados en cada grupo etario y sexo en el periodo Cálculo de equivalencia en afiliados Afiliados compensados equivalentes(rC) usuarios compensados equivalentes por grupo etario y sexo para el periodo Afiliados carnetizados equivalentes(rs) ingresos servicios de salud uPC tipo de información que genera Cobertura % de rotación factor de ajuste denominador de la población con derecho a la atención ingreso per cápita y gasto per cápita Características población número de afiliados equivalentes que en algún momento del periodo han estado carnetizados denominador de la población con derecho a la atención ingreso per cápita y gasto per cápita Características población ingresos recibidos por uPC por régimen numerador de la suficiencia ingreso de uPC total y per cápita, distribución porcentual suficiencia de la uPC Continúa 97 Anexo 3. Variables de la unidad de Pago por Capitación del Estudio de suficiencia Pos – uPC 2009 Continuación Variable descripción uso de la variable indicador o análisis con el que se relaciona tipo de información que genera ingresos servicios de salud PyP ingresos recibidos por PyP por régimen numerador de la suficiencia ingreso de PyP total y per cápita, distribución porcentual suficiencia de la uPC Valor asumido por el usuario (cuota y copago) Valor asumido por el usuario por concepto de la atención numerador de la suficiencia ingreso de copagos y cuotas total y per cápita, distribución porcentual suficiencia de la uPC Costos servicios de salud Egresos por servicios de salud por régimen denominador de la suficiencia suficiencia de la uPC suficiencia de la uPC Fuente: Elaboraciones propias de los autores. Dirección General de Gestión de la Demanda en Salud. Ministerio de la Protección Social. Colombia 2008. 98 Anexo 4. Solicitud de información a aseguradoras para el “Estudio de la suficiencia y de los mecanismos de ajuste de riesgo de la Unidad de Pago por Capitación para garantizar el Plan Obligatorio de Salud en el año 2009” Con el propósito de formular las propuestas técnicas al Consejo Nacional de Seguridad Social en Salud (CNSSS) sobre ajuste al Plan Obligatorio de Salud de los Regímenes Contributivo y Subsidiado (POS-C y POS-S) y sus respectivas Unidades de Pago por Capitación (UPC-C y UPC-S) para la vigencia 2009, el Ministerio de la Protección Social continuará realizando el estudio de la suficiencia de la UPC con base en información recopilada en todas las Empresas Promotoras de Salud (EPS) de los dos regímenes. Por lo anterior, es fundamental la colaboración interesada de las EPS para que suministren la mejor información, con el fin de establecer si las primas pagadas por el Sistema General de Seguridad Social en Salud (SGSSS) son suficientes para brindar con calidad y eficiencia los planes de beneficios a los afiliados y dar respuesta a sus necesidades y demandas de servicios de salud; y realizar los estudios que van a soportar la decisión del Consejo en relación con el incremento de las UPC, la modificación de los actuales mecanismos de ajuste del riesgo o actualización a los contenidos de los planes de beneficios. 1. Marco Legal La Ley 100 de 19931, marco de la organización y funcionamiento del Sistema, establece entre otras cosas, que todo ciudadano debe participar en el SGSSS, que éste debe garantizar el acceso a los servicios de salud en todos los niveles de atención, y que los servicios de salud a los que se garantizará acceso están definidos en el Plan Obligatorio de Salud (POS). Por dichos servicios se reconoce a las EPS un valor de prima llamado Unidad de Pago por Capitación (UPC), que debe ser definido por el CNSSS. El valor de la UPC debe ser revisado por lo menos una vez al año y el contenido del plan de beneficios POS según los cambios en el perfil epidemiológico y demográfico de la población.2 1 2 “Por el cual se crea el Sistema de Seguridad Social Integral y se dictan otras disposiciones” Congreso de la República de Colombia, Ley 100 de 1993 Artículos 156 y 162, publicada en el diario oficial. Año CXXIX. N. 41148. 23, diciembre, 1993 En el Plan Nacional de Desarrollo: “Estado Comunitario, Desarrollo para todos” -2006-2010-, expedido por La Ley 1151 de 2007, en el capítulo tercero de Reducción de la pobreza y promoción del empleo y la equidad, acápite de Seguridad social en salud y salud pública, Cobertura de aseguramiento establece que: “Es indispensable revisar, redefinir y ajustar los planes de beneficios y el valor de la Unidad de Pago por Capitación, atendiendo los cambios en la estructura y composición de la población, así como la transición epidemiológica. Para ello el organismo de regulación realizará los estudios técnicos anuales. Éstos deberán valorar los actuales beneficios, sus costos y su pertinencia a la luz de las condiciones de salud presentes y futuras de la población.” Adicionalmente en el mismo acápite de Metas y acciones requeridas contempla: “La implementación de un sistema de monitoreo de los costos de transacción de los servicios de salud y de un sistema de información que dé cuenta de los factores de riesgo, costos y frecuencias de uso, a través de los cuales sea posible tener insumos para monitorear el equilibrio de la Unidad de Pago por Capitación y revisar el plan de beneficios. Para el efecto será prioritario consolidar el uso de los Registros Individuales de Prestación de Servicios (RIPS). El organismo de regulación podrá implementar un sistema de información que permita cumplir con los objetivos aquí señalados y podrán definir multas o sanciones según corresponda, con el fin de incentivar el suministro de información.” 2. Objetivos 2.1 Objetivo general Establecer los lineamientos para la solicitud de información sobre prestaciones de servicios a las EPS en el SGSSS, que servirá como insumo para determinar la composición y costos de los servicios utilizados por los afiliados del Sistema y establecer la suficiencia de la UPC para financiar el POS. 99 Anexo 4. Solicitud de información a aseguradoras para el “Estudio de la suficiencia y de los mecanismos de ajuste de riesgo de la Unidad de Pago por Capitación para garantizar el Plan Obligatorio de Salud en el año 2009” 2.2 Objetivos específicos • Determinar la morbilidad atendida en cada EPS y en el Sistema. • Determinar las frecuencias de uso de los servicios de salud de la población afiliada en cada EPS y del Sistema. • Establecer el promedio del valor de la prestación de servicios a la población afiliada de cada EPS y del Sistema. • Establecer los denominadores de población para cada EPS en el Régimen Subsidiado, mediante la identificación de afiliados carnetizados. • Establecer la suficiencia de la UPC y realizar los ajustes que sean pertinentes para financiar y ajustar los servicios del POS en el Régimen Contributivo y en el Régimen Subsidiado respectivamente. • Evaluar los actuales mecanismos de ajuste del riesgo determinantes del gasto de la UPC en los Regímenes Contributivo y Subsidiado. 3. Instructivo general Para garantizar que la información suministrada cumpla con las condiciones técnicas necesarias para su utilización deberá ser preparada y enviada teniendo en cuenta las siguientes instrucciones: 3.1 Identificación de los Archivos El archivo con la información suministrada debe venir identificado (nombrado en medio magnético y en el rótulo) con un código de 16 dígitos o caracteres de la siguiente forma: • Tipo de archivo: El primer dígito será (S) cuando el archivo corresponde a servicios y (P) cuando el archivo corresponda a población. • Código de la EPS: Los 6 dígitos siguientes con 3 letras y 3 números corresponderán al Código de la EPS de acuerdo con el asignado por la Superintendencia Nacional de Salud (SNS) así: EPS001 corresponde a la EPS cuyo código es el 001 • Régimen: El dígito siguiente define el Régimen al que pertenece la información. Para el Régimen Contributivo será C. Para el Régimen Subsidiado S, y para Régimen Subsidiado parcial será P. • Registros: Los siguientes 8 dígitos, que corresponden al número de registros incluidos en el archivo. Ejemplo: SEPS001C00500000 Corresponde al archivo de servicios (S) de la EPS001, en el régimen contributivo (C) que contiene 500000 de filas o registros (00500000). 100 3.2 Estructura y contenido de los archivos Tipo de archivos y separadores Los archivos a enviar deben ser en formato txt y las columnas deben estar separadas por coma (,). Periodos a contemplar El reporte de información corresponderá a los servicios de salud prestados durante el período del 1 de enero a 31 de diciembre de 2007, independientemente de que la facturación de los mismos sea posterior al 31 de diciembre, la fecha de corte de la facturación es como mínimo el día de recibo de la presente solicitud. El reporte aplica tanto para las EPS del Régimen Contributivo como las de los Regímenes Subsidiado pleno y parcial. En el caso del reporte de población carnetizada para el Régimen Subsidiado aplica el mismo período. Validaciones La información reportada por las EPS, antes de ser enviada, debe ser validada con la malla de validación 2008 suministrada por el Ministerio de la Protección Social tanto para los archivos de prestación de servicios como los de población carnetizada, con el fin de detectar las inconsistencias existentes y hacer los ajustes o correcciones requeridas. El Ministerio de la Protección Social una vez reciba la información realizará una nueva validación y requerirá a las EPS por medio electrónico, para la corrección de las inconsistencias o errores en un término no mayor a 5 días. Para disminuir la posibilidad de errores en la información suministrada, se solicita comprobar por una persona diferente a la que produce los informes lo siguiente: • Que el archivo abra. • Que el archivo esté nombrado de acuerdo con el instructivo y contenga la información acorde con el mismo. • Que la estructura y contenido del archivo sea aceptado por la malla de validación 2008 suministrada por el Ministerio de la Protección Social. Es importante precisar, que las tablas de validación están disponibles en la malla de validación 2008. Medios de envío Se solicita el envío de información en CDs debidamente rotulados individualmente así: Solicitud información MPS 2008, período 2007, código y nombre de la EPS, el EStUdiO dE lA SUfiCiEnCiA y dE lOS mECAniSmOS dE AjUStE dE riESgO dE lA UnidAd dE PAgO POr CAPitACión PArA gArAntizAr El PlAn ObligAtOriO dE SAlUd En El AñO 2009 número del total de medios (Ejemplo: en caso de tener 3 CDs marcar 1 de 3, 2 de 3 y 3 de 3) y el nombre de los archivos contenidos de acuerdo con las instrucciones que se especificaron anteriormente. 4. Requerimientos de información Para el cumplimiento de los objetivos anteriores se requiere información de manera desagregada acerca de la prestación de servicios, la morbilidad atendida y el valor pagado. De manera transitoria, se reporta información agregada por actividad, intervención, procedimiento, medicamento e insumos, en los casos previstos en este instructivo. Con relación a la información de población en el régimen subsidiado se requiere del envío de los datos de identificación de los afiliados carnetizados. 4.1 Información requerida sobre prestación de servicios de salud La información solicitada corresponde al registro individual de cada una de las actividades, intervenciones y procedimientos realizados; los medicamentos entregados; e insumos suministrados a los afiliados a las EPS, considerando todas las variables que se detallan en la tabla 1. Fuente de datos Los registros individuales deben obtenerse del Sistema de Información de las EPS. Se deben incluir todas las actividades, intervenciones y procedimientos realizados; los medicamentos entregados; e insumos suministrados durante el año 2007 y cubiertos por los planes de beneficios, independiente de la forma de reconocimiento y pago. Unidad de Registro La unidad de registro para el archivo de servicios es la actividad, intervención, procedimiento, medicamentos entregados e insumos suministrados, a una sola persona plenamente identificada, en una fecha definida. Cuando en una misma fecha se prestan varios servicios se registrarán uno a uno con su respectivo código. Cada registro debe contener un solo tipo de actividad, intervención, procedimiento o medicamento, de acuerdo a la descripción de variables y estructura del siguiente archivo: tabla 1. Variables y estructura del archivo de prestación de servicios de salud nº nombre del campo 1 Código de la EPS (EPS /EOC/ESS/CCf) 2 3 4 descripción Código de la EPS de acuerdo con el asignado por la SnS tipo de identificación tipo de identificación del afiliado identificación número de identificación del afiliado según el tipo de identificación fecha de nacimiento fecha de nacimiento del afiliado longitud 7 tipo texto 2 tipo texto Valores permitidos Código de la EPS que reporta de acuerdo con la tabla de códigos de EPS, SnS ti: tarjeta identidad CC: Cédula de Ciudadanía CE: Cédula Extranjería PA: Pasaporte rC: registro Civil nU: número Único de identificación Personal mS: menor sin identificación (Solo para el régimen Subsidiado). AS: Adulto sin identificación (Solo para el régimen Subsidiado) 20 tipo texto Alfanumérico Con base en las indicaciones de la resolución 890 de 2002 y 812 de 2007 10 tipo fecha dd/mm/AAAA (Verificar fechas de nacimiento anteriores a 01/01/1900) Continúa 101 Anexo 4. Solicitud de información a aseguradoras para el “Estudio de la suficiencia y de los mecanismos de ajuste de riesgo de la Unidad de Pago por Capitación para garantizar el Plan Obligatorio de Salud en el año 2009” Continuación nº descripción longitud Sexo genero del afiliado 1 tipo texto f: femenino m: masculino 6 Código departamento Código del departamento en donde reside el afiliado 2 tipo texto tabla división político administrativa – dAnE. Se anexa tAblA 7 Código municipio Código del municipio en donde reside el afiliado 3 tipo texto tabla división político administrativa – dAnE. Se anexa tAblA 8 Código del diagnóstico Código del diagnóstico principal que originó la prestación. 4 tipo texto Codificación en CiE 10. Se anexa tAblA 10 tipo fecha dd/mm/AAAA Para la Estancia o internación se registra la fecha de ingreso. En caso de los paquetes de atención mensual (diálisis) se registra la fecha de inicio de la atención mensual. Para los medicamentos se registra la fecha de entrega o suministro en los ámbitos ambulatorios, urgencias y domiciliarios, en el hospitalario se registra el día de inicio del suministro. 11 tipo texto la única codificación permitida es CUPS; y para los medicamentos ambulatorios incluidos en el POS los Acuerdos 228, 236, 263, 282 y 336 del CnSSS. (Se anexan tAblAS. El código para insumos se incluye en la tabla CUPS.xls) 5 nombre del campo fecha de Prestación del servicio fecha en que fue prestado el servicio Código de actividad, intervención o procedimiento, medicamentos e insumos Código de actividad, intervención, procedimiento, medicamentos e insumos de acuerdo a las tablas de CUPS, y los Acuerdos 228, 236, 282 y 336, así como el código inSUmOS. 11 Ámbito de prestación de la actividad, intervención, procedimiento, medicamento o insumos identificador para determinar el ámbito de realización de la actividad intervención o procedimiento, medicamentos, insumos según la ubicación funcional donde esta se presta. 12 forma de reconocimiento y pago de la actividad, intervención o procedimiento, medicamento, insumos Clasificar la actividad o el procedimiento según tipo de contratación (Ver descripción numeral 4.1.4) 9 10 Continúa 102 1 texto 1 tipo texto Valores permitidos A: Ambulatorio H: Hospitalario U: Urgencias d: domiciliario S: Pago por servicio t: Pago por servicios sin detalle C: Capitación P: Pago por Paquete o conjunto de atención d: Pago por diagnóstico i: Pago directo A: Autorizado EStUdiO dE lA SUfiCiEnCiA y dE lOS mECAniSmOS dE AjUStE dE riESgO dE lA UnidAd dE PAgO POr CAPitACión PArA gArAntizAr El PlAn ObligAtOriO dE SAlUd En El AñO 2009 Continuación nº nombre del campo descripción 13 número de días estancia o unidades de forma farmacéutica entregada Suma de los días de estancia facturados o de la unidad de la forma farmacéutica entregada. 14 Valor actividad, intervención y procedimiento, medicamento, insumos Valor reconocido por la EPS al prestador por concepto de la atención prestada (Ver descripción numeral 4.1.4) 15 16 Valor asumido por el usuario (Cuota y copago) Valor asumido por el usuario por concepto de la atención tipo de codificación utilizada indica a que manual de referencia corresponde el código que identifica la actividad, procedimiento o intervención, medicamento, insumos. longitud 3 tipo número 10 tipo número 10 tipo número 4 tipo texto Valores permitidos días que permaneció hospitalizado. todos los registros con código de internación deberán diligenciar este campo. En los casos en que se reporte registros con código de procedimiento quirúrgico, en ámbito hospitalario y forma de reconocimiento y pago por paquete, diagnóstico y servicio sin detalle, se debe incluir valor en este campo con el valor promedio del evento. En los casos de no contar con el detalle de los días de estancia, este campo lo debe diligenciar estimando los días según las estadísticas de la EPS por evento. número de unidades de la forma farmacéuticas entregada a los usuarios, en, los registros de medicamentos este campo siempre debe estar diligenciado con un número diferente de cero (0). Cuando no aplique en ninguno de los dos casos anteriores registrar cero (0). Valor en pesos corrientes sin separador de miles. Cuando no hay valor a registrar debe registrar cero (0) Corresponde al valor pagado por el usuario: incluye: copagos y cuotas moderadoras. En pesos corrientes sin separador de miles. En el caso de la cuota moderadora cuando se aplica a ordenes de exámenes de diagnóstico y medicamentos deberá registrarse el valor correspondiente pagado por el usuario en uno solo de los registros y en el resto de exámenes o cuando no aplica, registrar cero (0). CUPS: resolución 365 de 1999 y ss mEdi: Acuerdos 228, 236, 263, 282 y 336 del CnSSS Fuente: Elaboraciones propias de los autores. Dirección de Gestión de la Demanda. Ministerio de la Protección Social. Colombia 2008 NOTA: TODOS LOS CAMPOS SON OBLIGATORIOS. NO DEBEN DEJARSE CAMPOS SIN DATO O VACIOS. Se precisa que los códigos de reporte de traslado de pacientes diferente a ambulancia contemplados en el artículo 2. de la Resolución 5261 de 1994 son: para traslados acuáticos (S31102), aéreos (S31202) y terrestres (S31302). Se reitera que siguen vigentes los códigos de reporte de actividades individuales para dentro del marco del Acuerdo 326 de 2006, utilizados en el año 2007, producto de las reuniones que se realizaron durante el mismo año con las 103 Anexo 4. Solicitud de información a aseguradoras para el “Estudio de la suficiencia y de los mecanismos de ajuste de riesgo de la Unidad de Pago por Capitación para garantizar el Plan Obligatorio de Salud en el año 2009” diferentes EPS indígenas. Las reuniones tenían por objeto dar a conocer la solicitud de información del Estudio de Suficiencia UPC 2006 y concertar las actividades, intervenciones y procedimientos de adecuación del POS del Régimen Subsidiado3. Los códigos se relacionan en la tabla a continuación: tabla 2. Códigos de reporte de actividades del POS del régimen subsidiado de los pueblos indígenas Código Actividad, intervención o procedimiento S500001 Casa de paso S500002 guías bilingües S500003 Acciones individuales de medicina tradicional S500004 Acciones individuales de adecuación sociocultural de los servicios de salud no indígena S500005 Acciones individuales de promoción y prevención en salud indígena S500006 Acciones individuales de subsidios y/o autonomía alimentaria Fuente: Elaboraciones propias de los autores. Dirección de Gestión de la Demanda. Ministerio de la Protección Social. Colombia 2008. Definiciones de actividad, intervención, procedimiento, medicamento e insumo 1. Actividad: es la utilización de un recurso particular, bien sea f ísico, humano o tecnológico dentro del proceso de promoción y fomento de la salud, prevención, diagnóstico, tratamiento y rehabilitación de la enfermedad. 2. Procedimiento: Es la secuencia lógica de un conjunto de actividades utilizadas dentro de un proceso de pro3 Acuerdo 326 de 2006 “Por medio del cual se adoptan algunos lineamientos para la organización y funcionamiento del Régimen Subsidiado de los pueblos indígenas” 104 moción y fomento de la salud, prevención, diagnóstico, tratamiento y rehabilitación de la enfermedad. 3. Intervención: Es la selección de un conjunto de actividades y procedimientos, acordes con un diagnóstico dentro de un proceso de promoción y fomento de la salud, prevención, diagnóstico, tratamiento y rehabilitación de la enfermedad. 4. Medicamento: Es toda sustancia integrada en una forma farmacéutica destinada a su utilización en las personas dotada de propiedades para prevenir, diagnosticar, tratar, aliviar o curar enfermedades o dolencias o para afectar funciones corporales o al estado mental, todo ello por la vía de administración adecuada, y con la dosificación de fármaco prevista. 5. Insumos: Hace referencia a los materiales, suministros, dispositivos médicos, prótesis, ortesis, injertos, válvulas, marcapasos, elementos ortopédicos y otros elementos de uso médico incluidos en el POS; y las soluciones para preservación, procesamiento, almacenamiento y transporte de un órgano o componente anatómico con fines de trasplante. Son actividades, procedimientos e intervenciones los relacionados en la Resolución 5261 de 1994 y los Acuerdos 8, 72, 74, 226, 254, 263, 336 y 350; son medicamentos los relacionados en los Acuerdos 228, 236, 263, 282 y 336 del CNSSS; realizados a una sola persona en una fecha definida; y son Insumos los relacionados en el numeral 5 y suministrados para una misma actividad, intervención o procedimiento. Es importante aclarar que se pueden incluir actividades, intervenciones y procedimientos de acuerdo a la desagregación de las Resoluciones 365 de 1999, 2333 de 2000, 1896 de 2001 y 3772 de 2004 y en el Decreto 2423 de 1996 y que hacen parte del POS establecido en la Resolución 5261 de 1994. Definición de los ítems a detallar en el valor El valor reconocido se debe registrar de acuerdo con la forma de reconocimiento y pago, así: EStUdiO dE lA SUfiCiEnCiA y dE lOS mECAniSmOS dE AjUStE dE riESgO dE lA UnidAd dE PAgO POr CAPitACión PArA gArAntizAr El PlAn ObligAtOriO dE SAlUd En El AñO 2009 tabla 3. forma de registrar del valor según la forma de reconocimiento y pago de los servicios de salud forma de reconocimiento y pago de la actividad, intervención, procedimiento, medicamento o insumo forma de registrar el valor de la actividad, intervención, procedimiento, medicamento o insumo Pago por servicio: Es el reconocimiento por la actividad, procedimiento, intervención, medicamento o insumo más desagregado registrar el valor individual reconocido por la EPS, por cada una de las actividades, intervenciones, procedimientos, medicamentos o insumos. En el caso de insumos registrar el valor agregado de los insumos suministrados para una misma actividad, intervención o procedimiento. En el caso de las intervenciones o procedimientos quirúrgicos se debe registrar el valor agregado de: • Honorarios o servicios profesionales por médico general o especialista y valoración intra hospitalaria pre parto. • derechos de sala de cirugía, parto y recuperación El valor de los laboratorios, banco de sangre y procedimientos diagnósticos se deben registrar en el código correspondiente a la actividad, procedimiento o intervención. En caso de intervenciones bilaterales o múltiples practicadas por el mismo o diferente cirujano y/o por la misma o diferente vía de acceso se debe registrar el valor de cada cirugía agregado de acuerdo a lo detallado anteriormente, la intervención mayor en un 100% y las adicionales de acuerdo a los valores y/o porcentajes acordados con el prestador. En las intervenciones o procedimientos no quirúrgicos se debe registrar el valor agregado de servicios profesionales, y derechos de sala de procedimientos tales como yeso, curaciones, procedimientos especiales, entre otros. En la diálisis peritoneal se debe registrar el valor mensual y en las hemodiálisis por sesión se debe registrar el valor agregado de derechos de sala, servicios profesionales, materiales e insumos. Pago por servicio sin detalle: Es el reconocimiento por la actividad, procedimiento, intervención, insumos o medicamento más desagregado, pero que no fue cargado en el sistema de información a nivel de cada actividad, intervención o procedimiento en forma detallada. Esta forma de registrar la información derivada de la forma de reconocimiento y pago por servicios en la cuál no se tiene el detalle de las actividades, intervenciones y procedimientos. registrar el valor reconocido por la EPS, por cada una de las actividades, intervenciones, procedimientos, e insumos o medicamentos, de la siguiente manera: • Atención de urgencias con el código CUPS de la consulta correspondiente e incluyendo el valor de: consulta inicial, exámenes de diagnóstico, procedimientos, y observación, así como medicamentos e insumos utilizados hasta el momento en que se definió el destino del paciente. • internación para tratamiento médico con el Código CUPS correspondiente según el nivel de complejidad y valor agregado de: Estancia, Honorarios o servicios profesionales por médico general o especialista e interconsultas; laboratorios, banco de sangre y procedimientos diagnósticos; medicamentos e insumos. En caso de intervenciones o procedimientos no quirúrgicos se debe agregar al valor los servicios profesionales, y derechos de sala de procedimientos tales como endoscopias, curaciones, procedimientos especiales, entre otros. Para estos casos es indispensable incluir en el campo de días de estancia el número de días que permaneció el paciente en habitación en piso. • intervenciones o procedimientos quirúrgicos o atención de parto con internación: se debe registrar el código CUPS del procedimiento quirúrgico o parto y el valor agregado de: Estancia, Honorarios o servicios profesionales por médico general o especialista y valoración intra hospitalaria pre quirúrgico o pre parto; derechos de sala de cirugía, parto y recuperación; laboratorios, banco de sangre y procedimientos diagnósticos; medicamentos e insumos. Para estos casos es indispensable incluir en el campo de días de estancia el número de días que permaneció el paciente en habitación en piso. • En caso de existir estancia en UCi deberá crearse un registro adicional que incluya el código correspondiente, y el valor agregado de la estancia, honorarios o servicios profesionales por médico especialista, interconsultas, laboratorios, banco de sangre y procedimientos diagnósticos; medicamentos e insumos. En caso de intervenciones o procedimientos no quirúrgicos se debe agregar al valor los servicios profesionales, y derechos de sala de procedimientos tales como endoscopias, curaciones, procedimientos especiales, entre otros. Para estos casos es indispensable incluir en el campo de días de estancia el número de días que permaneció el paciente en UCi. Para estos casos al no contar con la información en forma detallada se enviará una certificación firmada por el representante legal, en donde se expliquen las razones por las cuáles no se cuenta con esta información. Continúa 105 Anexo 4. Solicitud de información a aseguradoras para el “Estudio de la suficiencia y de los mecanismos de ajuste de riesgo de la Unidad de Pago por Capitación para garantizar el Plan Obligatorio de Salud en el año 2009” Continuación forma de reconocimiento y pago de la actividad, intervención, procedimiento, medicamento o insumo forma de registrar el valor de la actividad, intervención, procedimiento, medicamento o insumo Pago por procedimiento / paquete / conjunto de atención integral: Es el reconocimiento por paquete o conjunto de atención de todo lo relacionado con la intervención o procedimiento quirúrgico o no quirúrgico registrar el valor total reconocido por la EPS por el paquete o conjunto de atención integral para el procedimiento mayor; para el resto de actividades, procedimientos, intervenciones, medicamentos o insumos incluidos en el paquete debe diligenciarse con el valor cero (0). las actividades, procedimientos, intervenciones, medicamentos o insumos no incluidos en el paquete o conjunto de atención integral deben registrarse de acuerdo a la forma de reconocimiento y pago acordado con el prestador. En caso de no contar con la información del resto de actividades, procedimientos, intervenciones, insumos o medicamentos e incluidos en el paquete se enviara una certificación que explique la razón para no contar con estos registros. Pago por diagnóstico: Es el reconocimiento global por la atención de un paciente con un diagnóstico específico. registrar el valor total reconocido por la EPS por las atenciones generadas por un paciente con un diagnóstico específico, en el procedimiento mayor; en el resto de actividades, procedimientos, intervenciones, medicamentos o insumos incluidos en el pago debe diligenciarse con el valor cero (0) las actividades, procedimientos, intervenciones, insumos o medicamentos no incluidos en el pago por diagnóstico deben registrarse de acuerdo a la forma de reconocimiento y pago acordado con el prestador. En caso de no contar con la información del resto de actividades, procedimientos, intervenciones, medicamentos e insumos incluidos en el valor del pago por diagnóstico se enviara una certificación que explique la razón para no contar con estos registros. Pago Directo: Es el valor por concepto de honorarios, arriendos y otros costos por la prestación de servicios en la red propia. registrar para cada una de las actividades, intervenciones, procedimientos prestados en la red propia el valor promedio calculado según número de actividades, intervenciones y procedimientos registrados. Capitación: Es el reconocimiento de un valor fijo por afiliado registrado, sin tomar en consideración el número de servicios en un periodo. registrar cada una de las actividades, intervenciones y procedimientos prestados a cada afiliado en el período capitado. Cuando se cuente con una valorización de la actividad se debe registrar dicho valor, de lo contrario se debe registra el valor 0. Autorizado: Corresponde a los valores que constituyen la reserva técnica de servicios autorizados y no facturados a la fecha de corte de envío de la información. registrar el valor total reservado por la EPS para el servicio autorizado en su red de prestadores de servicios de salud. Fuente: Elaboraciones propias de los autores. Dirección de Gestión de la Demanda. Ministerio de la Protección Social. Colombia 2008.. 106 EStUdiO dE lA SUfiCiEnCiA y dE lOS mECAniSmOS dE AjUStE dE riESgO dE lA UnidAd dE PAgO POr CAPitACión PArA gArAntizAr El PlAn ObligAtOriO dE SAlUd En El AñO 2009 Es importante resaltar que los valores totales por cada una de las formas de reconocimiento y pago deberán registrarse en la carta modelo de remisión de la información, tal y como se detalla en el formato anexo. 4.2 Información requerida de la población carnetizada del Régimen Subsidiado Fuente de Información La base de datos de afiliados al Régimen Subsidiado que se utiliza para obtener el reconocimiento bimensual de las UPC-S por parte del ente territorial, complementada por otras fuentes en caso necesario. Debe especificarse en la carta remisoria. Unidad de Registro La unidad de registro corresponde a la persona afiliada al Régimen Subsidiado que ha recibido el carné. El archivo se debe construir de acuerdo con la siguiente estructura y descripción de variables: tabla 4. Variables y estructura del archivo de población carnetizada del régimen subsidiado nº 1 nombre del campo Código de la EPS descripción Código de la EPS de acuerdo con el asignado por la SnS longitud Valores permitidos 6 tipo texto Código de la EPS que reporta de acuerdo con la tabla de códigos de aseguradores, SnS tipo de identificación tipo de identificación del afiliado 2 tipo texto ti: tarjeta identidad CC: Cédula de Ciudadanía CE: Cédula Extranjería PA: Pasaporte rC: registro Civil nU: número Único de identificación Personal mS: menor sin identificación AS: Adulto sin identificación 3 identificación número de identificación del afiliado según el tipo de identificación 20 tipo texto Alfanumérico con base en las indicaciones de la resolución 890 de 2002 4 Código departamento Código del departamento en donde reside el afiliado 2 tipo texto tabla división político administrativa – dAnE 5 Código municipio Código del municipio en donde reside el afiliado 3 tipo texto tabla división político administrativa - dAnE 6 fecha de nacimiento fecha de nacimiento del afiliado 10 tipo fecha dd/mm/AAAA Verificar que corresponda con la realidad si es menor a 01/01/1900 7 Sexo Sexo de afiliado 1 tipo texto f: femenino m: masculino 1 tipo texto n: Poblaciones especiales 0: nivel cero 1: nivel uno 2: nivel dos 3: nivel tres 4:Otro nivel 2 8 nivel del SiSbEn identifica el nivel del SiSbEn al que pertenece el afiliado Continúa 107 Anexo 4. Solicitud de información a aseguradoras para el “Estudio de la suficiencia y de los mecanismos de ajuste de riesgo de la Unidad de Pago por Capitación para garantizar el Plan Obligatorio de Salud en el año 2009” Continuación nº nombre del campo descripción longitud 9 fecha de carnetización fecha en la que se le hizo entrega del carné al afiliado 10 tipo número dd/mm/AAAA no. de días en que el afiliado permaneció activo durante el año. Sumatoria de días en los cuáles el afiliado tuvo derecho a la prestación de servicios durante el año. Si el afiliado permaneció todo el año y no presento novedades el valor a registrar será 360. 3 tipo número ### 10 Valores permitidos Fuente: Elaboraciones propias de los autores. Dirección de Gestión de la Demanda. Ministerio de la Protección Social. Colombia 2008. 5. Calidad de la información Los procesos de calidad contemplados para el estudio se describen a continuación: 5.1 Calidad 1 Verificación de estructura Verificación de la estructura de los archivos, es decir, que los campos estén completos y cumplan con el formato definido en la solicitud de información (longitud, textonumérico). Para ello se diseñó una malla de validación con las características y las tablas de cada campo según el tipo de archivo, que permitía un máximo de 2.000 errores y con un reporte que permitía identificar el número de registro, el campo y el tipo de error. 5.2 Calidad 2 Consistencia de la información epidemiológica Verificación de la consistencia interna de los datos de los archivos de población y prestación de servicios de salud. Las verificaciones de la población consisten en detectar duplicidades por aseguradora, tipo y número de documento de identidad. Las verificaciones de los registros de prestaciones de servicios consisten en que los diagnósticos y los procedimientos correspondan a ciertos grupos de edad y sexo. Para ello se diseñaron unas tablas de clasificación de la CIE-10 y para CUPS por grupo de edad y sexo, las cuales se corrieron contra la base de datos. 5.3 Calidad 3 Verificación Cruzada de la Información Verificación de la correspondencia entre las actividades, las intervenciones y los procedimientos con su ámbito y días de estancia, en los registros de prestación de servicios. En 108 el ámbito ambulatorio de estos mismos registros se busca generar alertas en cuanto a valores reconocidos máximos y mínimos. 5.4 Calidad 4 Verificación de Derechos de los Usuarios Verificación de los derechos de los pacientes a los servicios reportados, en los registros de prestación de servicios de salud. Esto se realiza mediante el cruce de los usuarios a los que se les prestaron los servicios contra la base de datos de afiliados compensados del Fosyga, para el caso del régimen contributivo, y contra la base de datos de carnetizados, para el régimen subsidiado. 5.5 Calidad 5 Verificación de Atenciones en Salud Únicas Detección de registros duplicados, en los registros de prestación de servicios de salud. Estas duplicidades se pueden presentar por año y día y se realizan con las variables de identificación y fecha de prestación del servicio de salud. 5.6 Calidad 6 Verificación de valores extremos Verificación de frecuencias y valor de afiliados con frecuencias mayores a 100 actividades anuales y valores de prestación de servicios mayores a 100.000.000. 5.7 Calidad 7 Consistencia de la información financiera Verificación de la representación de los datos de los registros de prestación de servicios de salud reportados por las aseguradoras frente al gasto en salud, al igual que los ingresos sean consistentes. Se verificaron dos tipos de validación de las variables de gasto, una validación interna que EStUdiO dE lA SUfiCiEnCiA y dE lOS mECAniSmOS dE AjUStE dE riESgO dE lA UnidAd dE PAgO POr CAPitACión PArA gArAntizAr El PlAn ObligAtOriO dE SAlUd En El AñO 2009 compara los datos de gastos declarados por la aseguradora frente a los datos de gastos soportados en la base de datos y una validación externa que compara los datos declarados por la aseguradora contra los estados financieros de la SNS. la EPS según la estructura y contenido del archivo de la Tabla 1. correspondientes al año de estudio. Tenga en cuenta las unidades de registro que esta reportando para hacer la estimación de los registros esperados. De igual forma, se realizó una validación de los ingresos en el régimen contributivo entre los datos arrojados por el proceso de compensación por afiliado equivalente y los datos declarados de ingreso en los estados financieros de la SNS. En el régimen subsidiado se realizó entre los ingresos estimados por afiliados equivalentes carnetizados y los datos declarados de ingreso en los estados financieros de la SNS. (Ver anexo 2) • El valor declarado en la certificación del representante legal. • El valor soportado en la base de datos de los registros enviados am MPS y que pasaron la malla de validación. Las validaciones se expresan en un cociente entre los valores soportado en registros y los valores declarados y otro cociente entre los valores declarados y los valores de los estados financieros para los gastos; y un cociente entre los valores de los ingresos por afiliado equivalente y los valores de los ingresos en los estados financieros, en los que un valor de 100% se considera que representa el dato oficial. 6. Cobertura de información Con el propósito de adelantar tareas adicionales de revisión y ajuste, especialmente en lo que tiene que ver con la representatividad de la información enviada en los registros remitidos al Ministerio de la Protección Social, se hace necesario conocer la real cobertura de la información reportada por las EPS en registros individuales por servicio, actividad, procedimiento o intervención. Para esto se debe diligenciar la matriz adjunta (ver anexo 3), la cual debe ser enviada en medio f ísico y magnético, teniendo en cuenta dos variables de referencia, el ámbito donde se realizó la prestación del servicio y la forma de reconocimiento o pago del servicio de salud prestado, con: • El número de registros de prestación de servicios individuales que debían ser entregados por las IPS a la EPS en el año del estudio. Tenga en cuenta las unidades de registro que esta reportando para hacer la estimación de los registros esperados. • El número de registros de prestación de servicios individuales recibidos por la EPS de las IPS en el año del estudio. Tenga en cuenta las unidades de registro que esta reportando para hacer la estimación de los registros esperados. • El número de registros de prestación de servicios individuales que se envían al Ministerio de la Protección Social y que pasaron la malla de validación por parte de Con la información obtenida se ajustan los denominadores o población a riesgo, tomando como denominador o población a riesgo aquella que resulte de aplicar el valor de la proporción resultante del cálculo de la cobertura de la información de prestación de servicios de salud sobre la población de afiliados equivalentes. Adicionalmente, se diligencian las matrices de cobertura de la información. (Ver anexos 4, 5 y 6) 7. Relación de anexos: • Anexo 1. Formato carta de remisión de información (inventario) del Estudio de suficiencia POS - UPC 2009 • Anexo 2. Relación de cuentas de los estados financieros referentes para calidad 3 del Estudio de suficiencia POS - UPC 2009 • Anexo 3. Formato de solicitud de información sobre la cobertura de los registros individuales de prestación de servicios de salud enviados por la EPS al MPS según forma de reconocimiento del Estudio de suficiencia POS - UPC 2009 • Anexo 4. Matriz de coberturas de coberturas de registros de información de prestación de servicios de salud de cada una de las EPS del Estudio de suficiencia POS - UPC 2009 • Anexo 5. Factores que se combinan para obtener la cobertura del Estudio de suficiencia POS - UPC 2009 • Anexo 6. Matriz de coberturas de registros de información de prestación de servicios de salud para el conjunto de las EPS del Estudio de suficiencia POS - UPC 2009 • Anexo 7. Tablas División político administrativa – DANE, Codificación CIE – 10, CUPS, MAPIPOS, SOAT y CODIFICACIÓN MEDICAMENTOS en medio magnético 8. Envio de la información La información debe ser dirigida a la Dirección de Gestión de la Demanda, a nombre del Dr. Leonardo Cubillos Turriago a más tardar el 30 de junio de 2008 con la carta remisoria según formato anexo. 109 Anexo 4. Solicitud de información a aseguradoras para el “Estudio de la suficiencia y de los mecanismos de ajuste de riesgo de la Unidad de Pago por Capitación para garantizar el Plan Obligatorio de Salud en el año 2009” 9. Consultas Las consultas acerca del envío de la información o del presente instructivo puede realizarlas a la Dirección General de Gestión de la Demanda a través de las siguientes direcciones de correo electrónico: [email protected] [email protected] [email protected] 110 EStUdiO dE lA SUfiCiEnCiA y dE lOS mECAniSmOS dE AjUStE dE riESgO dE lA UnidAd dE PAgO POr CAPitACión PArA gArAntizAr El PlAn ObligAtOriO dE SAlUd En El AñO 2009 10. anexos 10.1 Anexo 1 Formato carta de remisión de información del Estudio de suficiencia POS - UPC 2009 (Favor diligenciar un formato por cada régimen: R contributivo, R subsidiado pleno, R subsidiado parcial y para el periodo 01 de enero al 31 de diciembre de 2007) Ciudad: _____________________, día ____ de mes _______________ de 2008 Doctor Leonardo cubillos turriago Director General de Gestión de la Demanda Ministerio de la Protección Social Asunto: Remisión de información para el estudio de suficiencia de UPC/POS Nombre de la Empresa promotora de salud _______________________________________________ Régimen _____________________________________________________ (Una carta por c/ Régimen) Respetado doctor Cubillos, Por la presente estamos enviando los medios y archivos relacionados a continuación: Código de la empresa promotora de salud número de medios régimen tipo de medios nombre de archivos tamaño (mb) número de registros (filas) Cd: disco compacto dQ: disquete Nota: Fecha de corte de la facturación ______________ para el envío de información. Certifico que el gasto total del régimen ____________ reportado para el periodo 01 de enero al 31 de diciembre de 2007 según forma de reconocimiento y pago, fue de: $ ___________ por capitación $ ___________ por pago por servicios $ ___________ por pago por procedimiento $ ___________ por diagnóstico $ ___________ directo $ ___________ reservas $ ___________ Total Adicionalmente, me permito certificar el monto total del gasto en servicios de salud en el periodo 01 de enero al 31 de diciembre de 2007 por los siguientes conceptos: Concepto Valor Póliza(s) de alto costo, adquirida(s) para reasegurar los siniestros por alto costo reembolsos o pagos hechos por las EPS por reclamación de los siniestros de alto costo CtC no reconocido* tutelas no reconocido* 111 Anexo 4. Solicitud de información a aseguradoras para el “Estudio de la suficiencia y de los mecanismos de ajuste de riesgo de la Unidad de Pago por Capitación para garantizar el Plan Obligatorio de Salud en el año 2009” *Nota: Enviar archivos aparte de los registros con la estructura de los registros POS, identificado con EPS###CTC y EPS###TUTELA e incluyendo en el caso de los medicamentos NO POS el nombre en el campo de código. Las fuentes de la información utilizadas para generar el informe fueron: Población (P) _______________________________________________ Prestación de Servicios (S) _______________________________________________ CONTACTOS EN LA EPS: Las personas que pueden contactar para resolver cualquier inquietud acerca de la información son: Nombre: _______________________________________________________ Cargo: _________________________________________________________ Teléfono: _______________________________________________________ Correo electrónico: ______________________________________________ Atentamente Firma y nombre del representante legal de la EPS Se anexa lo enunciado en medio magnético 112 EStUdiO dE lA SUfiCiEnCiA y dE lOS mECAniSmOS dE AjUStE dE riESgO dE lA UnidAd dE PAgO POr CAPitACión PArA gArAntizAr El PlAn ObligAtOriO dE SAlUd En El AñO 2009 10.2 Anexo 2 Relación de cuentas de los estados financieros referentes para calidad 3 del Estudio de suficiencia POS - UPC 2009 rC rS 4 ingresos 0 0 41 Operacionales 0 0 4165 Administración del régimen de seguridad social en salud 0 0 416535 Unidad de pago por capitación régimen contributivo - UPC X 0 416540 Unidad de pago por capitación adicional régimen contributivo - UPC X 0 416545 Cuota moderadoras régimen contributivo X 0 416548 Copagos régimen contributivo X 0 416555 Unidad de pago por capitación régimen subsidiado - UPC O X 416560 Copagos régimen subsidiado O X 416565 recuperaciones SOAt X X 416570 recobros ArP 0 X 416575 recobros de enfermedades alto costo X X 416580 recobro empleadores O O 416585 Cuotas de inscripción y afiliación a planes complementarios O O 416586 Cuotas moderadoras planes de salud X O 416590 Otros ingresos operacionales X X 416591 Cuotas planes de medicina prepagada O O 416592 Cuotas planes complementarios O O 416593 Cuotas planes servicio ambulancia prepago O O 416594 ingresos por duplicado de carnet y certificaciones X X 416595 Sanción por inasistencia X X 4175 devoluciones, rebajas y descuentos en ventas de servicios (db) X O 42 no operacionales X 0 5 gastos 51 Operacionales de administración O O 52 Operacionales de ventas O O 53 no operacionales O O 54 impuesto de renta y complementarios O O Continúa 113 Anexo 4. Solicitud de información a aseguradoras para el “Estudio de la suficiencia y de los mecanismos de ajuste de riesgo de la Unidad de Pago por Capitación para garantizar el Plan Obligatorio de Salud en el año 2009” Continuación rC rS 6 Costos de ventas 6165 Seguridad social en salud O O 616565 régimen contributivo - UPC X O 61656501 Contratos capitación - contributivo X O 61656502 Contratos por actividad - contributivo X O 61656503 Contratos por conjunto de atención integral (protocolos) X O 61656504 Promoción y prevención contributivo X O 61656505 Costo enfermedades de alto costo X O 61656506 Costo enfermedades catastróficas X O 616570 régimen subsidiado O O 61657001 Contratos capitación - subsidiado O X 61657002 Contratos por evento - subsidiado O X 61657003 Promoción y prevención subsidiado O X 61657004 Costo enfermedades de alto costo subsidiado O X 616575 Planes adicionales en salud O O 61657501 Contratos capitación complementario O O 61657502 Contratos por evento complementario O O 61657503 Promoción y prevención complementario O O 61657504 reaseguro enfermedades de alto costo complementario O O 61657505 Prestación de servicio medicina prepagada O O 61657506 Prestación de servicio ambulancia prepagada O O 616580 Provisión del SgSSS O O 61658001 Provisión glosas X X 61658002 Provisión de servicios autorizados y no cobrados X X 61658003 Provisión régimen subsidiado O X 616585 Otros costos operacionales X X Continúa 114 EStUdiO dE lA SUfiCiEnCiA y dE lOS mECAniSmOS dE AjUStE dE riESgO dE lA UnidAd dE PAgO POr CAPitACión PArA gArAntizAr El PlAn ObligAtOriO dE SAlUd En El AñO 2009 10.3 Anexo 3 Formato de solicitud de información sobre la cobertura de los registros individuales de prestación de servicios de salud enviados por la EPS al MPS según forma de reconocimiento del Estudio de suficiencia POS - UPC 2009 MINISTERIO DE PROTECCIÓN SOCIAL DIRECCIÓN GENERAL DE GESTIÓN A LA DEMANDA Formato de cobertura de la información de los registros individuales de prestación de servicios de salud enviados por la EPS al MPS período 1 de enero al 31 de diciembre de 2007 Pago por capitación ( c) Pago directo (i) Pago por diagnostico (d) Pago con base en el procedimiento (p) datos Pago por servicio sin detalle(t) Ámbito Regimen contributivo _____________________________ Regimen subsidiado pleno__________________________ Regimen subsidiado parcial ________________________ Pago por servicio (s) Eps: __________________ Código: __________ Nombre: ________________________________ número de registros de prestación de servicios individuales que debían entregar las iPS número de registros de prestación de servicios individuales recibidos por la empresa promotora de salud de las iPS Urgencias número de registros de prestación de servicios individuales que pasaron la malla de validación y fueron enviados al m.P.S. Valor declarado Valor Soportado en base de datos número de registros de prestación se servicios individuales que debían entregar las iPS número de registros de prestación de servicios individuales recibidos por la empresa promotora de salud de las iPS Hospitalario número de registros de prestación de servicios individuales que pasaron la malla de validación y fueron enviados al m.P.S. Valor declarado Valor Soportado en base de datos número de registros de prestación se servicios individuales que debían entregar las iPS Ambulatorio número de registros de prestación de servicios individuales recibidos por la empresa promotora de salud de las iPS Continúa 115 Anexo 4. Solicitud de información a aseguradoras para el “Estudio de la suficiencia y de los mecanismos de ajuste de riesgo de la Unidad de Pago por Capitación para garantizar el Plan Obligatorio de Salud en el año 2009” Ambulatorio (continuación) número de registros de prestación de servicios individuales que pasaron la malla de validación y fueron enviados al m.P.S. Valor declarado Valor Soportado en base de datos número de registros de prestación se servicios individuales que debían entregar las iPS número de registros de prestación de servicios individuales recibidos por la empresa promotora de salud de las iPS domiciliario número de registros de prestación de servicios individuales que pasaron la malla de validación y fueron enviados al mPS Valor declarado Valor Soportado en base de datos número de registros de prestación se servicios individuales que debían entregar las iPS número de registros de prestación de servicios individuales recibidos por la empresa promotora de salud de las iPS tOtAl número de registros de prestación de servicios individuales que pasaron la malla de validación y fueron enviados al mPS Valor declarado Valor Soportado en base de datos Atentamente ____________________________________________________________________ Firma y nombre del representante legal de la EPS Se anexa lo enunciado en medio magnético 116 Pago por capitación ( c) Pago directo (i) Pago por diagnostico (d) Pago con base en el procedimiento (p) datos Pago por servicio sin detalle(t) Ámbito Pago por servicio (s) Continuación A2. HOSPitAlAriO A2. HOSPitAlAriO A1. UrgEnCiAS Ámbito C2. Cobertura de valor Valor Soportado en base de datos Valor declarado C1. Cobertura de registros no de registros de prestación de servicios individuales recibidos en el mPS que pasaron los 5 procesos de calidad no registros de prestación de servicios individuales que debían entregar las iPS C2. Cobertura de valor Valor Soportado en base de datos Valor declarado C1. Cobertura de registros no de registros de prestación de servicios individuales recibidos en el mPS que pasaron los 5 procesos de calidad no registros de prestación de servicios individuales que debían entregar las iPS datos Cobertura 23 Cobertura 16 Cobertura 9 Cobertura 24 Cobertura 17 Cobertura 10 Cobertura 3 Cobertura Cobertura Cobertura 2 f2. Pago con servicio sin detalle (t) f1.Pago por servicio (s) Cobertura 25 Cobertura 18 Cobertura 11 Cobertura 4 Cobertura f3. Pago con base en el procedimiento (p) Cobertura 26 Cobertura 19 Cobertura 12 Cobertura 5 Cobertura f4. Pago por diagnostico (d) Cobertura 27 Cobertura 20 Cobertura 13 Cobertura 6 Cobertura f5.Pago por capitación (c) Cobertura 28 Cobertura 21 Cobertura 14 Cobertura 7 Cobertura f6.Pago directo (i) Cobertura 22 Cobertura 15 Cobertura 8 Cobertura 1 Cobertura por ambito ft. todas las formas de pago 10.4 Anexo 4 Matriz de coberturas de registros de información de prestación de servicios de salud de cada una de las EPS del Estudio de suficiencia POS - UPC 2009 EStUdiO dE lA SUfiCiEnCiA y dE lOS mECAniSmOS dE AjUStE dE riESgO dE lA UnidAd dE PAgO POr CAPitACión PArA gArAntizAr El PlAn ObligAtOriO dE SAlUd En El AñO 2009 117 Ámbito A3. AmbUlAtOriO A4. dOmiCiliAriO 118 Cobertura 51 Cobertura 58 Cobertura 65 CObErtUrA tOtAl dE rEgiStrO POr fOrmA dE rECOnOCimiEntO CObErtUrA tOtAl VAlOr POr fOrmA dE rECOnOCimiEntO Cobertura 44 Cobertura 37 Cobertura 30 C2. Cobertura de valor Valor Soportado en base de datos Valor declarado C1. Cobertura de registros no de registros de prestación de servicios individuales recibidos en el mPS que pasaron los 5 procesos de calidad no registros de prestación de servicios individuales que debían entregar las iPS C2. Cobertura de valor Valor Soportado en base de datos Valor declarado C1. Cobertura de registros no de registros de prestación de servicios individuales recibidos en el mPS que pasaron los 5 procesos de calidad no registros de prestación de servicios individuales que debían entregar las iPS datos Cobertura 66 Cobertura 59 Cobertura 52 Cobertura 45 Cobertura 38 Cobertura 31 f2. Pago con servicio sin detalle (t) Cobertura 67 Cobertura 60 Cobertura 53 Cobertura 46 Cobertura 39 Cobertura 32 f3. Pago con base en el procedimiento (p) Cobertura 68 Cobertura 61 Cobertura 54 Cobertura 47 Cobertura 40 Cobertura 33 f4. Pago por diagnostico (d) Fuente: Elaboraciones propias de los autores. Dirección de Gestión de la Demanda. Ministerio de la Protección Social. Colombia 2008. A4. dOmiCiliAriO f1.Pago por servicio (s) Cobertura 69 Cobertura 62 Cobertura 55 Cobertura 48 Cobertura 41 Cobertura 34 f5.Pago por capitación (c) Cobertura 70 Cobertura 63 Cobertura 56 Cobertura 49 Cobertura 42 Cobertura 35 f6.Pago directo (i) Cobertura 64 Cobertura 57 Cobertura 50 Cobertura 43 Cobertura 36 Cobertura 29 ft. todas las formas de pago Anexo 4. Solicitud de información a aseguradoras para el “Estudio de la suficiencia y de los mecanismos de ajuste de riesgo de la Unidad de Pago por Capitación para garantizar el Plan Obligatorio de Salud en el año 2009” EStUdiO dE lA SUfiCiEnCiA y dE lOS mECAniSmOS dE AjUStE dE riESgO dE lA UnidAd dE PAgO POr CAPitACión PArA gArAntizAr El PlAn ObligAtOriO dE SAlUd En El AñO 2009 10.5 Anexo 5 Factores que se combinan para obtener la cobertura del Estudio de suficiencia POS - UPC 2009 Cobertura (Ai, Ci, fi) donde: Ai. Corresponde al ámbito de la atención A1. Ámbito de urgencias A2. Ámbito de hospitalización A3. Ámbito ambulatorio A4. Ámbito domiciliario Fi. Corresponde a las formas de reconocimiento F1. Pago por servicio F2. Pago por procedimiento F3. Pago por diagnóstico F4. Pago por capitación F5. Pago directo FT. Todas las formas de pago Ci. Corresponde al tipo de cobertura C1. Cobertura de registros C2. Cobertura del valor C1. Cobertura de registros = C2. Cobertura de valor = Número de registros que pasaron los 5 procesos de calidad x 100 Número de registros que debían reportar las IPS Valor soportado en los registros que pasaron los 5 procesos de calidad x 100 Valor total declarado Fuente: Elaboraciones propias de los autores. Dirección de Gestión de la Demanda. Ministerio de la Protección Social. Colombia 2008. 119 Anexo 4. Solicitud de información a aseguradoras para el “Estudio de la suficiencia y de los mecanismos de ajuste de riesgo de la Unidad de Pago por Capitación para garantizar el Plan Obligatorio de Salud en el año 2009” 10.6 Anexo 6 Matriz de coberturas de registros de información de prestación de servicios de salud para el conjunto de las EPS del Estudio de suficiencia POS UPC 2009 EPS/ArS Calidad 1, 2 y 3 Cobertura 57 Cobertura 64 Calidad 4 Cobertura 57 Cobertura 64 Caldiad 5 Cobertura 57 EPS001 EPS002 EPS003 EPS004 EPS005 EPS006 EPS007 EPS008 EPS009 EPS010 ... ... EPS035 total PrOmEdiO PrOmEdiO POndErAdO mEdiAnA dESV ESt COEf VAriACiOn PErCEntil25 PErCEntil 75 Fuente: Elaboraciones propias de los autores. Dirección de Gestión de la Demanda. Ministerio de la Protección Social. Colombia 2008. 120 Cobertura 64 Anexo 5. Lineamientos metodológicos para el Estudio de la suficiencia y de los mecanismos de ajuste de riesgo de la Unidad de Pago por Capitación para garantizar el Plan Obligatorio de Salud del año 2009 Autores: Mery Bolívar; Eduardo Alfonso; Giovanni Hurtado; Hernando Guerrero; Gonzalo, Aldea; Genny Torres. Consultores Dirección General de Gestión de la Demanda en salud, Ministerio de la Protección Social, año 2007 1. Introducción La Unidad de Pago por Capitación (UPC) es la prima que se reconoce a las aseguradoras para garantizar la prestación de los servicios de salud contenidos en el Plan Obligatorio de Salud (POS), en el Sistema General de Seguridad Social Colombiano. El valor de esta Unidad debe revisarse por lo menos una vez al año y los contenidos del Plan según el perfil epidemiológico y demográfico de la población. Los ajustes a la UPC se han realizado de distintas formas. En un primer periodo comprendido entre el año 1996 y el año 2000, la UPC se ajustó según el incremento del salario mínimo. En el segundo periodo del año 2001 hasta el 2005, el crecimiento de la UPC fue inferior al crecimiento del salario mínimo, inclusive para los años 2002 y 2003 el ajuste fue inferior a la inflación. A partir de 2006, el ajuste de la UPC se realiza con base en los resultados del Estudio de Suficiencia de la Unidad de Pago por Capitación – Plan Obligatorio de Salud, que partió de unos lineamientos metodológicos como base y que con una concepción incremental han sido ajustados y consolidados. Lo anterior, evidencia la necesidad de consolidar la metodología aplicada durante los últimos años. El documento presenta la metodología de cálculo de la suficiencia, con los correspondientes cálculos de población, gastos e ingresos, y los mecanismos de ajuste de riesgo de la UPC con sus distintos métodos de cálculo. 2. Metodología 2.1 la unidad de pago por capitación El Sistema General de Seguridad Social en Salud (SGSSS) es un sistema basado en el aseguramiento, a través del cual se pretende brindar a la población colombiana, entre otros beneficios, garantía de acceso a los servicios de salud y protección financiera frente a los eventos contingentes en salud. Dichos beneficios del SGSSS se representan en un Plan Obligatorio de Servicios de Salud (POS)1, que es financiado por los recursos fiscales y parafiscales recibidos por el SGSSS, los cuales provienen de los aportes del estado y de las cotizaciones de la población con capacidad de pago afiliada al Régimen Contributivo respectivamente. El POS contiene el conjunto de servicios de salud y otros beneficios económicos que el Estado garantiza2 a los afiliados del SGSSS a través de las Entidades Promotoras de Salud (EPS) quienes son las responsables de cumplir con las funciones indelegables del aseguramiento3. De esta manera, el POS representa la póliza de aseguramiento en salud que los afiliados al SGSSS reciben (son los beneficios para el afiliado del contrato de aseguramiento implícito en la afiliación al SGSSS). Las EPS reciben del SGSSS los recursos destinados a cumplir con las funciones del aseguramiento4. Dichos recursos están en función de la población afiliada, de manera que por cada persona asegurada a través de una EPS, dicha entidad recibe 1 2 3 4 “Todos los afiliados al Sistema General de Seguridad Social en Salud recibirán un plan integral de protección de la salud, con atención preventiva, médico-quirúrgica y medicamentos esenciales, que será denominado el Plan Obligatorio de Salud”. Literal c), artículo 156 de la Ley 100 de 1993. Artículo 159, Garantías de los Afiliados. “1. La atención de los servicios del Plan Obligatorio de Salud del artículo 162 por parte de la entidad promotora de salud respectiva a través de las instituciones prestadoras de servicios adscritas”. Ley 100 de 1993. Artículo 14, Ley 1122 de 2007. “Para efectos de esta ley entiéndase por aseguramiento en salud, la administración del riesgo financiero, la gestión del riesgo en salud, la articulación de los servicios que garantice el acceso efectivo, la garantía de la calidad en la prestación de los servicios de salud y la representación del afiliado ante el prestador y los demás actores sin perjuicio de la autonomía del usuario. Lo anterior exige que el asegurador asuma el riesgo transferido por el usuario y cumpla con las obligaciones establecidas en los Planes Obligatorios de Salud”. Artículo 14, Ley 1122 de 2007. 121 Anexo 5. Lineamientos metodológicos para el Estudio de la suficiencia y de los mecanismos de ajuste de riesgo de la Unidad de Pago por Capitación para garantizar el Plan Obligatorio de Salud del año 2009 un valor monetario fijo, que se ha denominado la Unidad de Pago por Capitación (UPC)5. De esta manera, el asegurador asume el riesgo del afiliado6 por cuanto la EPS recibe un valor fijo por garantizar unas coberturas de ocurrencia variable. La UPC es la prima de aseguramiento definida en el SGSSS para garantizar las coberturas del POS, de manera que representa el precio al cual el sector asegurador vende al Estado colombiano el servicio de aseguramiento de cada uno de los afiliados al SGSSS frente a las coberturas establecidas en el POS, servicio a través del cual se brinda, entre otros, garantía de acceso a servicios de salud y protección financiera a los afiliados. Como cualquier prima de seguros, la UPC debería reflejar el valor esperado del costo per cápita de los siniestros. De esta manera la UPC debería incluir el costo esperado de las coberturas aseguradas por el POS, lo que se denomina UPC neta, más los costos de administración y utilidad (AU) de las administradoras de riesgo tal como se muestra en la siguiente ecuación. UPC/UPC-s= UPC neta + AU La UPC neta resulta de la sumatoria del costo esperado (margen de riesgo) de cada uno de los servicios, prestaciones o beneficios asegurados, como se expresa en la siguiente fórmula. Donde el margen de riesgo está dado por el producto de la probabilidad de ocurrencia del siniestro y su costo asociado. 2.2 Evaluación de la suficiencia de la upc La suficiencia de la UPC se entiende como la capacidad que tiene el valor de la UPC para cubrir el riesgo financiero de las aseguradoras derivado de la ocurrencia de los siniestros en salud amparados a la población afiliada. Esto es, la 5 6 “Por cada persona afiliada y beneficiaria, la entidad promotora de salud recibirá una Unidad de Pago por Capitación, UPC”. Literal f ), artículo 156 de la Ley 100 de 1993. “Lo anterior exige que el asegurador asuma el riesgo transferido por el usuario y cumpla con las obligaciones establecidas en los Planes Obligatorios de Salud”. Artículo 14, Ley 1122 de 2007. 122 suficiencia de la UPC evalúa si la prima de aseguramiento es adecuada para financiar la siniestralidad del SGSSS. La suficiencia se determina comparando la suma total del costo de los siniestros en salud amparados por las aseguradoras del SGSSS en términos per cápita para un periodo determinado (gasto total), con relación a la suma total de los ingresos recibidos por concepto de UPC y otros ingresos7 en términos per cápita para el mismo periodo. Dado lo anterior, es claro que los principales componentes de la suficiencia de la UPC son el gasto per cápita en salud y el ingreso per cápita destinado a financiar los servicios de salud. Sin embargo, tanto el gasto como el ingreso se pueden calcular de diversas formas y utilizando diferentes fuentes de información, factores frente a los cuales será sensible la evaluación de la suficiencia de la UPC. Teniendo en cuenta que no existe una única forma de calcular los componentes de la suficiencia de la UPC, en este estudio se plantean distintos métodos de cálculo para cada uno de dichos componentes. Si bien el ejercicio de calcular el gasto per cápita en principio podría considerarse una aproximación al cálculo de la UPC tal como fue definida en la sección respectiva de este documento, la naturaleza de este estudio marca una diferencia fundamental frente a dicha definición. Este es un estudio que se basa en información retrospectiva, tanto de ingresos como de gastos para estimar la suficiencia de la UPC así como los mecanismos de ajuste de riesgo de la prima, y en esa medida, todos los cálculos llevados a cabo en este documento representan realizaciones pasadas del indicador que se está calculando. Por el contrario, la definición de la UPC está en términos prospectivos, es por ello que en la sección donde se describe brevemente la UPC se habla de gasto o costo esperado y no simplemente de gasto o costo, o de dichos valores observados. De la misma forma, lo que se denominó como margen de riesgo para cada uno de los servicios y beneficios cubiertos por el POS está expresado en función de probabilidades, más no en función de realizaciones pasadas de dicho costo. La diferencia en principio podría parecer sutil, sin embargo, lejos de ser una sutileza sin importancia, es una diferencia con profundas implicaciones que a la postre se convierte en una de las principales limitaciones del estudio, tal como se reconoce en la sección limitaciones y debilidades. 7 Copagos, cuotas moderadoras, recursos para promoción y prevención, entre otras, teniendo en cuenta que la Ley los ha establecido como mecanismos para complementar la financiación del Plan Obligatorio de Salud. EStUdiO dE LA SUfiCiEnCiA y dE LOS mECAniSmOS dE AjUStE dE riESgO dE LA UnidAd dE PAgO POr CAPitACión PArA gArAntizAr EL PLAn ObLigAtOriO dE SALUd En EL AñO 2009 Esta sección continúa con una descripción de cada uno de los distintos métodos utilizados para calcular los componentes de la suficiencia. Métodos de cálculo de la población afiliada La población afiliada, si bien no es un componente independiente de la suficiencia de la UPC, sí es uno de los valores necesarios para su cálculo en la medida en que los dos principales componentes de la suficiencia están expresados en términos per cápita y porque los ingresos de los aseguradores en el sistema dependen de su población afiliada. Por lo anterior se hace necesario contar con un método de cálculo para determinar la población afiliada a cada uno de los regímenes del SGSSS así como a cada una de las aseguradoras en el Sistema. En esta sección se describe dicho método de cálculo que utiliza como fuente de información las bases de datos de afiliados únicos8 durante el periodo de referencia. Note sin embargo que tanto para el caso del Régimen Contributivo como en el caso del Régimen Subsidiado, un afiliado puede no haber estado afiliado durante todo el año, razón por la cual no sería adecuado considerar la población afiliada como el conteo de afiliados únicos registrados en las bases de datos de afiliados. Para ilustrar por qué no sería adecuado, suponga por un momento que durante un año en particular estuvieron afiliados al SGSSS solamente dos personas únicas, pero cada una de ellas solamente estuvo afiliada por tres y nueve meses respectivamente. Si se considerara como población afiliada el conteo de afiliados únicos se concluiría que durante ese año la población fue de 2 personas, sin embargo, el SGSSS realmente brindó protección en salud a cada uno de ellos por un periodo inferior a un año y en ese sentido los aseguradores que ampararon a dichas personas estuvieron expuestos al riesgo solamente 3 y 9 meses por cada uno de ellos respectivamente. Por esta razón tanto el costo esperado como la realización misma de dichos costos solamente se debería calcular con respecto a los periodos donde realmente los afiliados estuvieron asegurados, ya que no hacerlo y utilizar la población de afiliados únicos llevaría a subestimar el cálculos de gasto per cápita. Para hacer frente a este problema en este estudio se ha planteado estimar la población afiliada a través de la metodología de afiliados equivalentes, la cual reconoce en el cálculo el tiempo de afiliación o exposición de todos y cada uno de los afiliados. A dicho cálculo se le denominará 8 Una vez más, la conformación de dichas bases de datos se describe en detalle en la sección respectiva de este documento. afiliados equivalentes (AE) a lo largo de este documento, aunque en esta sección se presenta la forma de cálculo de los afiliados compensados equivalentes para el Régimen Contributivo y los afiliados carnetizados equivalentes para el Régimen Subsidiado de manera independiente9. Afiliados compensados equivalentes – régimen contributivo Para el caso de la estimación de la población afiliada al Régimen Contributivo se utiliza como fuente de información la base de datos de afiliados únicos conformada tal como se describe en la sección respectiva de este documento, la cual proviene de las bases de datos de compensación y contiene el número de días compensados para cada uno de los afiliados únicos10. Para hacer el cálculo de los afiliados compensados equivalentes primero se define la variable diascompensados, la cual representa el número de días compensados para todas y cada una de las personas en la base de afiliados únicos (el subíndice i hace referencia a cada persona o registro que pertenece a la base de datos de afiliados únicos del Régimen Contributivo). El número de afiliados compensados equivalentes (ACE) en el año se define como: Donde Ω representa el dominio de análisis para el cual se desea calcular la población afiliada. El dominio de análisis es un conjunto de registros que se define en función de las demás variables con las que cuenta cada uno de los registros de la base de datos de afiliados únicos11. Por ejemplo, si se quiere calcular el número de afiliados compensados equivalentes para una EPS en particular (suponga que se desea calcular el ACE para la EPS con código EPS999), el conjunto que define el dominio de análisis se definiría como: Ω={i:EPS(i)="EPS999”} Donde EPS(i) devuelve o representa el valor del campo EPS en el registro i de la base de datos de afiliados únicos. 9 De hecho la forma de cálculo es la misma, en lo que se diferencia el cálculo es en las fuentes de información. 10 Es preciso recordar que el número de días compensados es el tiempo en el cual las persona estuvo realmente afiliada al SGSSS. 11 Para el listado de variables ver la sección respectiva donde se detalla la conformación de dicha base de datos. 123 Anexo 5. Lineamientos metodológicos para el Estudio de la suficiencia y de los mecanismos de ajuste de riesgo de la Unidad de Pago por Capitación para garantizar el Plan Obligatorio de Salud del año 2009 De la misma manera, si se quiere calcular el número de ACE para el grupo de edad entre 1 y 4 años, el conjunto Ω estaría definido así: Finalmente, si lo que se desea es calcular el número de ACE para todo el Régimen Contributivo, el conjunto Ω estaría conformado por todos y cada uno de los registros (i) que hacen parte de la base de datos de afiliados únicos del Régimen Contributivo. Afiliados carnetizados equivalentes – régimen subsidiado y subsidiado parcial Para el caso de la estimación de la población afiliada al Régimen Subsidiado y Subsidiado Parcial, se utiliza como fuente de información la base de datos de afiliados carnetizados conformada tal como se describe en la sección respectiva de este documento, la cual proviene de las bases de datos reportadas por las EPS las cuales contienen el número de días en que el afiliado permaneció activo durante el año12. Para hacer el cálculo de los afiliados carnetizados equivalentes primero se define la variable díasactivo, la cual representa el número de días en que el afiliado permaneció activo durante el año para todas y cada una de las personas en la base de afiliados carnetizados (el subíndice i hace referencia a cada persona o registro que pertenece a la base de datos de afiliados carnetizados). El número de afiliados carnetizados equivalentes (ACNE) en el año se define como: Donde Ω representa el dominio de análisis para el cual se desea calcular la población afiliada. El dominio de análisis es un conjunto de registros que se define en función de las demás variables con las que cuenta cada uno de los registros de la base de datos de afiliados carnetizados13. 12 Es preciso recordar que el número de días en que el afiliado permaneció activo durante el año corresponde a la sumatoria de días en los cuáles el afiliado tuvo derecho a la prestación de servicios durante el año. 13 Ver el listado de variables en la sección respectiva donde se detalla la conformación de dicha base de datos. 124 Por ejemplo, si se quiere calcular el número de afiliados carnetizados equivalentes para una EPS en particular (suponga que se desea calcular el ACNE para la EPS con código EPS999), el conjunto que define el dominio de análisis se definiría como: Ω={i:EPS(i)=”EPS999”} Donde EPS(i) devuelve o representa el valor del campo EPS en el registro i de la base de datos de afiliados carnetizados. De la misma manera, si se quiere calcular el número de ACNE para el grupo de edad entre 1 y 4 años, el conjunto Ω estaría definido así: Finalmente, si lo que se desea es calcular el número de ACNE para todo el Régimen Subsidiado, el conjunto Ω estaría conformado por todos y cada uno de los registros (i) que hacen parte de la base de datos de afiliados carnetizados del Régimen Subsidiado. Métodos de cálculo del gasto En esta sección se presenta el detalle de cada uno de los métodos de cálculo que se plantea utilizar en esta metodología para estimar uno de los componentes de la suficiencia de la UPC, como es el gasto per cápita (el numerador). Método 1 de cálculo del gasto per cápita El primer método de cálculo, al cual también se le ha denominado gasto soportado en base de datos, utiliza como principal fuente de información la base de datos de servicios conformada utilizando la información enviada por las EPS, y que ha sido objeto de los procesos de calidad descritos anteriormente en este documento14. Es preciso aclarar que existen bases de datos de servicio del Régimen Contributivo, del Régimen Subsidiado y del Régimen 14 En esta sección de la metodología se describe únicamente la forma de calcular los componentes de la suficiencia de la UPC, asumiendo que se tiene la base de datos de servicios conformada. De esta manera, en esta sección no se entra a discutir los procesos de calidad, la glosa de registros ni los ajustes de tarifas, entre otros, ya que en otra sección de este documento se describen en detalle paso a paso cada uno de esos procesos. De esta manera, esta sección toma como dada la existencia de dicha base de datos y se concentra en describir los procesamientos y cálculos que se deben llevar a cabo para llegar a la estimación del gasto. EStUdiO dE LA SUfiCiEnCiA y dE LOS mECAniSmOS dE AjUStE dE riESgO dE LA UnidAd dE PAgO POr CAPitACión PArA gArAntizAr EL PLAn ObLigAtOriO dE SALUd En EL AñO 2009 Subsidiado Parcial, pero teniendo en cuenta que el método de cálculo de los gastos es el mismo, dicha metodología se plantea de manera genérica haciendo referencia a la base de datos de servicios, y no a las bases de datos particulares de cada uno de los regímenes. De esta manera los resultados corresponderán al régimen de aseguramiento al que a su vez corresponda la base de datos de servicio utilizada para llevar a cabo los cálculos. Igualmente, como se verá más adelante en la definición de los métodos de cálculo, en repetidas oportunidades se utiliza el cálculo de afiliados equivalentes. Una vez más para poder escribir los métodos de cálculo del gasto de forma genérica siempre se hace referencia únicamente a los afiliados equivalentes, y no se especifica si son afiliados compensados equivalentes del Régimen Contributivo o afiliados carnetizados equivalentes del Régimen Subsidiado. Esto una vez más dependerá de la fuente de información (base de datos de afiliados) que se utilice, lo cual naturalmente debe ser consistente con la base de datos de servicios utilizada en el cálculo del gasto. Adicionalmente en este primer método de cálculo se utilizan como fuentes de información las bases de datos de recobros al FOSYGA por concepto de Comités Técnico Científicos (CTC) o por fallos de Tutela, con base en las cuales se determinan los costos asumidos por las aseguradoras por concepto de siniestros no incluidos en los planes de beneficios y no asumidos por el FOSYGA a través de los procedimientos de recobro. Finalmente en cuanto a fuentes de información también se toman en cuenta los reportes de las EPS en relación a los pagos realizados por concepto de pólizas de alto costo, adquiridas en virtud de la obligación legal para reasegurar los siniestros de alto costo. En este método de cálculo el gasto per cápita se compone , de tres elementos, a saber, i) el gasto per cápita neto ii) el gasto per cápita en siniestros no incluidos en los planes de beneficios y no asumidos por el FOSYGA a través de recobros vía CTC o Tutelas y iii) el costo percápita de las pólizas de alto costo . De esta manera, el gasto per cápita resulta de la suma de los tres componentes mencionados, como se muestra en la siguiente fórmula: Como primera medida, con la base de datos de servicio se calcula el gasto per cápita neto, que como se verá más adelante es una aproximación a la definición de la UPC neta tal como se describió en la sección de la UPC, pero con la diferencia anteriormente resaltada en cuanto a la naturaleza retrospectiva de este cálculo y la naturaleza prospectiva de la UPC. La variable valorservicio representa el valor de la actividad, intervención, procedimiento, medicamento o insumo que la EPS reconoció al prestador o proveedor por el servicio r que ha sido registrado en la base de datos de servicios (el subíndice r hace referencia a cada uno de los registros que pertenecen a la base de servicios). resulta de De esta manera el gasto per cápita neto sumar todos los gastos por servicios de salud de la base de datos de servicios (que correspondan al conjunto ) y dividiéndolos por los afiliados equivalentes correspon15 dientes , ambos valores calculados sobre los mismos dominios de análisis, y naturalmente, sobre las bases de datos de los mismos regímenes de aseguramiento del SGSSS. Con respecto al dominio de análisis es necesario hacer la siguiente precisión. En la anterior fórmula se presenta una inexactitud deliberada. El conjunto con el cual se representa el dominio de análisis ( ) en principio no podría ser utilizado simultáneamente en la definición de dominios de análisis para el cálculo de afiliados equivalentes y para la suma de valores de servicio por cuanto en el primer caso es un conjunto de registros de la base de datos de afiliados16, mientras que en el segundo caso es un conjunto de registros de la base de datos de servicios17. Sin embargo se ha decidido intencionalmente utilizar el mismo símbolo para representar los dos dominios de análisis para hacer explícito en la fórmula de cálculo que es indispensable para la correcta medición del indicador, que las condiciones que definen uno y otro conjunto sean las mismas. 15 No se hace aquí distinción aquí entre los afiliados compensados equivalentes o los afiliados carnetizados equivalentes, con el fin de definir las medidas de gasto e ingresos de manera general y única para ambos regímenes. 16 En el caso de los afiliados equivalentes se tiene que el conjunto que define los dominios de análisis está dado por = {i:i∈a la base de datos de los afiliados otras condiciones} 17 Para el caso de la sumatoria de valores de servicio se tiene que el conjunto que define los dominios de análisis está dado por = {r:r∈a la base de datos de servicio otras condiciones} 125 Anexo 5. Lineamientos metodológicos para el Estudio de la suficiencia y de los mecanismos de ajuste de riesgo de la Unidad de Pago por Capitación para garantizar el Plan Obligatorio de Salud del año 2009 El segundo elemento que conforma el gasto per cápita en este primer método de cálculo es el término de los costos asumidos por la aseguradora por siniestros no incluidos en los planes de beneficios y no asumidos por el FOSYGA a través de recobros por concepto de comités técnico científico y tutelas . Para el cálculo de este componente del gasto per cápita se utiliza la base de datos de recobros conformada como se describe en la sección correspondiente de este documento. Dicha base de datos tiene para cada recobro presentado el valor de recobro y el valor pagado por FOSYGA, de los cuales se deriva el valor glosado o no asumido por FOSYGA18. El costo per cápita asumido por las aseguradoras por este concepto se deriva de sumar sobre la base de datos de recobros la totalidad de valores no asumidos por FOSYGA en el dominio de análisis respectivo y dividirlo entre la población afiliada para el mismo dominio de análisis, tal como se ilustra con la siguiente fórmula: Finalmente el tercer componente en este método de cálculo del gasto per cápita corresponde al costo per cápita de las pólizas de alto costo. La fuente de información para este valor es el reporte que envía cada EPS certificando el valor total de los pagos realizados por concepto de pólizas de alto costo, adquiridas en virtud de la obligación legal para reasegurar los siniestros de alto costo, durante el periodo de referencia, valores con los cuales se conforma la base de datos de pagos por póliza de alto costo. Una vez más, el valor del per cápita de los pagos por pólizas de alto costo se puede escribir como la sumatoria de los costos dividido entre la población afiliada relevante según el dominio de análisis. Note sin embargo que, a diferencia de las fuentes de información para el cálculo del y del , para el cálculo del valor per cápita por pólizas de alto costo no se dispone de una base de datos desagregada que permita tener información a nivel de persona por ejemplo. Este hecho tiene que ver con la posibilidad de definir distintos dominios de análisis, ya que tanto para como para 18 Se tiene simplemente que valorrecobror - valorpagador = valorasumidor. 126 es posible definir dominios de análisis por grupos de edad por ejemplo19, o incluso dominios por EPS y por grupos de edad simultáneamente20, mientras que para el cálculo de no es posible llegar a dichos niveles de desagregación. En particular, para el cálculo de la variable solamente se podrían definir sub dominios de análisis sobre las EPS, además de la diferencia de cada uno de los regímenes de aseguramiento como un todo21. Esta situación no sería especialmente importante de no ser por la fórmula de cálculo del gasto per cápita total. Recordemos que esta se expresa como: Una vez más, nótese que se utiliza el mismo símbolo ( ) para definir los dominios de análisis en cada uno de los términos de la ecuación, queriendo hacer explícita la necesidad de manejar los mismos dominios de análisis en cada uno de los términos que entran en el cálculo del gasto per cápita22. Lo que esto implica es que a pesar de que la información de gasto en servicios de salud lo permite, utilizando este método de cálculo no es posible estimar el gasto per cápita desagregado por edad o por sexo, en la medida en que esto no es viable para uno de los términos por la naturaleza de la fuente de información. Método 2 de cálculo del gasto El segundo método de información, que también se ha denominado método actuarial, es muy similar al primer método presentado. En particular, este método utiliza las mismas fuentes de información, involucra los tres componentes del primer método y utiliza las mismas fórmulas de cálculo para cada uno de ellos, tal como se muestra a continuación23. 19 Un dominio podría ser = {r: EDAD(r)>=1 EDAD(r)<4}. 20 En este caso podría ser algo del estilo = {r: EPS(r)="EPS001” EDAD(r)>=1 EDAD(r)<4}. 21 Es decir, para el caso del costo per cápita por concepto de pólizas de alto costo solamente se podría tener desagregación por régimen y por EPS. 22 Esto no es otra cosa que hacer explícito que para los cálculos se debe ser consistente en la agregación o desagregación de la información y no mezclar indicadores calculados en un lado por EPS con otros calculados para un régimen de aseguramiento en su totalidad. 23 Para conocer el detalle y la explicación del cálculo de cada uno de estos componentes y de las fuentes de información refiérase a la sección donde se describe el primer método de cálculo del gasto. EStUdiO dE LA SUfiCiEnCiA y dE LOS mECAniSmOS dE AjUStE dE riESgO dE LA UnidAd dE PAgO POr CAPitACión PArA gArAntizAr EL PLAn ObLigAtOriO dE SALUd En EL AñO 2009 La diferencia entre los dos métodos consiste en que este segundo método involucra un factor de seguridad actu, tal arial calculado sobre el gasto per cápita neto como se muestra en la siguiente fórmula. De la misma manera, ahora para el cálculo de los valores de los costos asumidos por la aseguradora por siniestros no incluidos en los planes de beneficios y no asumidos por el FOSYGA a través de recobros por concepto de comités técnico científico y tutelas se utiliza la declaración de gastos de cada una de las EPS. Para su cálculo se suma el valor total de gastos realizados por concepto de CTC y tutelas que no ha sido reconocido por el FOSYGA, y se expresa en términos per cápita dividiendo entre la población afiliada equivalente. Finalmente el gasto per cápita por concepto de póliza de alto costo se sigue calculando de la misma manera que se estimaba en el primer método de cálculo. El factor de seguridad se calcula utilizando la siguiente fórmula. Método 4 de cálculo del gasto Donde es el percentil de la distribución normal estándar y y corresponden a la desviación estándar y el número de observaciones del valor del servicio utilizado para el cálculo de . Método 3 de cálculo del gasto En el tercer método de cálculo del gasto una vez más se consideran tres componentes que conceptualmente coinciden con los componentes del primer método de cálculo, pero que se diferencian en la fuente de información utilizada para su cálculo. En este método el gasto per cápita se escribe como: El primer componente una vez más hace referencia al gasto en salud, sin embargo en esta ocasión la fuente de información no es la base de datos de servicios sino los valores declarados de gasto en salud, por cada una de las distintas formas de reconocimiento y pago. De esta manera, el gasto per cápita en salud declarado se podría expresa como: finalmente, el cuarto método de cálculo se diferencia de los anteriores en cuanto utiliza otra fuente de información. En este caso la fuente de información de gastos son los estados financieros reportados por cada una de las EPS a la Superintendencia Nacional de Salud. A diferencia de los métodos de cálculo descritos anteriormente, aquí sí es necesario hacer una distinción por régimen de aseguramiento y en algunos casos por tipo de asegurador en la fórmula de cálculo, teniendo en cuenta que los estados financieros presentan cuentas distintas según el tipo de entidad promotora de salud así como según el régimen de aseguramiento. La diferencia se concreta en la selección de las cuentas de los estados financieros. En la siguiente tabla se presenta el listado detallado de las cuentas de los estados financieros que se deben tomar en cuenta para calcular el gasto total de cada uno de los regímenes/ tipo de aseguradoras a considerar, en este método de cálculo. 127 Anexo 5. Lineamientos metodológicos para el Estudio de la suficiencia y de los mecanismos de ajuste de riesgo de la Unidad de Pago por Capitación para garantizar el Plan Obligatorio de Salud del año 2009 régimen / tipo Aseguradora Cuentas justificación Contributivo Subsidiado CCf Ahora, para calcular el gasto per cápita correspondiente a este método simplemente se agregan (suman) los valores correspondientes a cada una de las cuentas seleccionadas, y se divide por la población afiliada correspondiente, tal como se muestra en la siguiente fórmula: Una vez más, en este método de cálculo los dominios de análisis también pueden ser únicamente EPS y todo un régimen de aseguramiento por cuanto la información de los estados financieros no permite ir a un nivel menor de desagregación. El gasto per cápita y la definición de la uPc Como se mencionó anteriormente con el gasto per cápita, uno de los componentes de la evaluación de la suficiencia de la UPC, se pretende tener una estimación bastante exacta de la siniestralidad en el SGSSS y sus aseguradores. Dicha estimación sin embargo está muy relacionada con la definición misma de la prima de aseguramiento. Aquí, se plantea un paralelo entre el cálculo del gasto per cápita soportado en base de datos (métodos de cálculo 1 y 2) y la definición de la UPC. Previamente en este documento se explicó que la UPC debería reflejar el valor esperado del gasto en la cobertura de siniestros, y que la UPC se componía de la UPC neta y los gastos de administración y utilidad y así mismo que la UPC neta resultaba de la sumatoria del costo esperado (margen de riesgo) de cada uno de los servicios, prestaciones o beneficios asegurados, en los siguientes términos. 128 Donde el margen de riesgo está dado por el producto de la probabilidad de ocurrencia del siniestro y su costo asociado. Pues bien, lo que se hace con el cálculo del gasto per cápita utilizando la base de datos de servicios es una aproximación bastante cercana al cálculo de la UPC de acuerdo su definición. Recuerde que para calcular el gasto per cápita neto utilizando la base de datos de servicios se tiene la siguiente fórmula24: Note que el valor del servicio es realmente el costo por cada uno de los servicios prestados, de manera que se tiene , donde 1 lo que refleja es que la frecuencia de un único servicio. Lo anterior sin embargo se puede expresar en términos de agrupaciones sobre los distintos tipos de servicios, y en consecuencia escribir el valor del servicio como el número 24 Note que para hacer el paralelo se ha denominado a dicho cálculo UPC neta estimada y no gasto per cápita como se hacía en la sección que describe dicho método de cálculo. Igualmente es preciso llamar la atención sobre el símbolo ^ en la parte superior de la , con el fin de hacer explícita la diferencia entre la UPC neta estimada y la UPC neta de la definición. EStUdiO dE LA SUfiCiEnCiA y dE LOS mECAniSmOS dE AjUStE dE riESgO dE LA UnidAd dE PAgO POr CAPitACión PArA gArAntizAr EL PLAn ObLigAtOriO dE SALUd En EL AñO 2009 de servicios prestados en un tipo de servicio particular (s), multiplicado por su costo unitario, así: Sustituyendo esto en el numerador de la UPC neta estimada se tendría que. Note sin embargo que los afiliados equivalentes, para efectos de la sumatoria del numerador es una constante, y por lo tanto podría entrar a dividir todo el término dentro de la sumatoria. En la anterior ecuación se hace evidente la presencia de lo que se conoce como la frecuencia de uso, que es el número total de actividades, intervenciones, procedimientos, medicamentos e insumos prestados a la población afiliada, dividido entre el número total de afiliado s. De esta manera, en la notación que se viene manejando tenemos que. Con lo cual la expresión de la UPC neta estimada se convierte en: En esta expresión se hace evidente el paralelo entre el cálculo del gasto per cápita y la definición de la UPC neta25. Una de las diferencias entre las dos expresiones consiste en que en la definición de la UPC neta se utiliza la probabilidad de ocurrencia del siniestro que lleva a la prestación del servicio s, mientras que en esta expresión se tiene la frecuencia de uso del servicio s, para lo cual es del caso mencionar que la probabilidad no es una variable que sea observable y siempre será necesario estimarla a partir de eventos observables, y que además, la frecuencia de uso es tal vez el mejor estimador para la probabilidad de ocurrencia del siniestro. 25 Recuerde que de la definición de la UPC se tiene que: Lo segunda diferencia entre la expresión de la UPC de la definición y esta de expresión de la UPC estimada consiste en el costo. Mientras que en la definición se tiene un costo unitario teórico C (s ) , en la expresión anterior se tiene un ^ costo unitario estimado C (s ) . En la sección de limitaciones se verá cómo esta diferencia, que en principio no parece muy evidente ni importante tampoco, se convierte en una de las principales debilidades del estudio. Adicional a lo anterior es preciso también aclarar los demás términos que entran en el cálculo del gasto per cápita y su relación con la definición de la UPC. De la definición de la UPC se tiene que esta se compone de la UPC neta (sobre la cual ya se han visto las diferencias y similitudes) y de los gastos de administración y utilidad. Sin embargo, en los distintos métodos de cálculo del gasto per cápita entran términos adicionales a estos dos como son los ctctΩ y el pacΩ . Estos términos no corresponden a los gastos de administración y auditoría, y si bien no entran en la definición pura de la UPC, es necesario incluirlos para la evaluación de la suficiencia de la misma ya que son gastos que por las particularidades de la organización jurídico legal del SGSSS están a cargo de los aseguradores, y deben ser financiados con recursos de UPC. Finalmente para este estudio no se solicita información tendiente a estimar el valor de los costos de administración y utilidades. Sin embargo, estos son los costos relativos a la suscripción, emisión, cobranza, administración, control u otra función para el manejo operativo del aseguramiento, así como para remunerar utilidad de cada una de las aseguradoras (es decir, solo pueden ser gastos distintos a los gastos en salud o utilidades). Si bien no se solicita información específicamente destinada a estimar los gastos de administración y utilidad, estos se estiman por residuo ya que sí se tiene información para estimar los demás componentes de la UPC. De esta manera, si por los componentes incluidos en el cálculo del gasto per cápita se encuentra que para el sistema o para alguna aseguradora en particular el total del gasto per cápita es el 84% de los ingresos por concepto de UPC, al mismo tiempo se está estimando que los gastos de administración y auditoría son del 16% de la UPC. Métodos de cálculo del ingreso Para el cálculo de los ingresos se presentan dos métodos de cálculo que se diferencian básicamente por la fuente de información que utilizan. El primero utiliza como fuente de información principal la base de datos de afiliados y el 129 Anexo 5. Lineamientos metodológicos para el Estudio de la suficiencia y de los mecanismos de ajuste de riesgo de la Unidad de Pago por Capitación para garantizar el Plan Obligatorio de Salud del año 2009 segundo utiliza los estados financieros para aproximarse a los ingresos de los aseguradores. Método 1 de cálculo del ingreso Para el primer cálculo de cálculo de los ingresos se tienen en cuenta los ingresos por concepto de UPC, tanto aquellos derivados de UPC general como aquellos derivador del valor per cápita de promoción y prevención. Igualmente se contemplan dentro de los ingresos de los aseguradores los copagos y cuotas moderadoras que reciben por los servicios prestados, así como los recobros efectuados en el periodo por la póliza de alto costo. De esta manera el ingreso per cápita de los aseguradores estaría dado por Los ingresos por UPC general se calculan teniendo en cuenta la población afiliada a cada grupo de UPC, según las distintas categorías definidas por los factores de ajuste de riesgo de la UPC aplicables en el periodo de referencia. Para el caso del Régimen Contributivo los ingresos por concepto de UPC también se calculas complementariamente utilizando los valores efectivamente girados por el FOSYGA a los aseguradores, información que se consolida en la base de datos de afiliados y que proviene de la base de datos de compensación. De manera que para el caso particular del Régimen Contributivo los ingresos por concepto de UPC también se calculan utilizando la fórmula: Donde corresponde al valor efectivamente pagado por el FOSYGA al asegurador por el afiliado i. Para los ingresos de los aseguradores por concepto de copagos y cuotas moderadoras se utiliza la base de datos de servicio. En la base de datos de servicios las EPS reportan, además del valor de cada uno de los servicios, el valor asumido por el usuario. Dicho valor corresponde a lo que el usuario tuvo que pagar ya sea por concepto de copagos 130 o de cuotas moderadoras. De esta manera los ingresos por este concepto se calculan así: Finalmente, los ingresos por concepto de recobros de la póliza de alto costo se calculan utilizando el reporte que hace cada una de las EPS en relación al reembolso o pagos recibidos por reclamación de los siniestros de alto costo. Se precisa que el valor per cápita de promoción y prevención en el caso del régimen subsidiado se tiene en cuenta así: En los ingresos por UPC para el régimen subsidiado se realiza el descuento del 4.01% considerando que el artículo 46 de la Ley 715 de 2001 y el Acuerdo 229 del CNSSS establece que las actividades, procedimientos e intervenciones definidas en este último a cargo de las entidades territoriales del orden distrital y municipal y su administración serán financiadas con el 4.01% de la UPC-S correspondiente al total de la población afiliada por la cual se reconoce la UPC-S en el área de su jurisdicción. En el Régimen Contributivo el valor per cápita de promoción y prevención se tiene en cuenta para sumar en los ingresos por cada uno de los afiliados. Método 2 de cálculo del ingreso El segundo método de cálculo de los ingresos corresponde al cuarto método de cálculo del gasto, y de nuevo se diferencia del primer método de cálculo de los ingresos en cuanto utiliza otra fuente de información. En este caso la fuente de información son los estados financieros reportados por cada una de las EPS a la Superintendencia Nacional de Salud. A diferencia de los métodos de cálculo descritos anteriormente, aquí sí es necesario hacer una distinción por régimen de aseguramiento y en algunos casos por tipo de asegurador en la fórmula de cálculo, teniendo en cuenta que los estados financieros presentan cuentas distintas según el tipo de entidad promotora de salud así como según el régimen de aseguramiento. Ahora, para calcular el ingreso per cápita correspondiente a este método simplemente se agregan (suman) los valores correspondientes a cada una de las cuentas seleccionadas, y se divide por la población afiliada correspondiente, tal como se muestra en la siguiente fórmula: EStUdiO dE LA SUfiCiEnCiA y dE LOS mECAniSmOS dE AjUStE dE riESgO dE LA UnidAd dE PAgO POr CAPitACión PArA gArAntizAr EL PLAn ObLigAtOriO dE SALUd En EL AñO 2009 calidad, tecnología y hotelería, (Artículo 182)”, de acuerdo con los estudios técnicos que adelante el Ministerio de la Protección Social. Una vez más, en este método de cálculo los dominios de análisis también pueden ser únicamente EPS y todo un régimen de aseguramiento por cuanto la información de los estados financieros no permite ir a un nivel menor de desagregación. Método de cálculo de la suficiencia de la uPc Tal como se mencionó anteriormente la suficiencia de la UPC se entiende como la capacidad que tiene el valor de la UPC para cubrir el riesgo financiero de las aseguradoras derivado de la ocurrencia de los siniestros en salud amparados a la población afiliada. Para esto, la suficiencia se determina comparando la suma total del costo de los siniestros en salud amparados por las aseguradoras del SGSSS en términos per cápita para un periodo determinado, con relación a la suma total de los ingresos recibidos por concepto de UPC y otros ingresos en términos per cápita para el mismo periodo. De esta manera, la suficiencia de la UPC, utilizando la notación introducida anteriormente en este documento estaría definida como: Y como se deriva de las definiciones anteriormente consideradas, los dominios de análisis pueden llegar a un nivel máximo de desagregación definido por EPS, teniendo en cuenta que en algunos de los cálculos, debido a las fuentes de información, no es posible llegar a mayores niveles de desagregación y para mantener la consistencia de los cálculos y las razones formuladas en este documento, es indispensable mantener para todos los casos el nivel de desagregación que sea posible llevar a cabo en todos y cada uno de los términos involucrados en el cálculo. De esta manera, el cálculo de la suficiencia se presentará por régimen de aseguramiento, y en cada uno de los regímenes, desagregado hasta nivel de EPS. 2.3.Mecanismos de ajuste de riesgo de la upc El Consejo Nacional de Seguridad Social en Salud, facultado por la ley 100 del 1993, debe definir el valor de la UPC ...”, entendida esta como un “valor per cápita, ... que se establecerá en función del perfil epidemiológico de la población relevante, de los riesgos cubiertos y de los costos de prestación de los servicios en condiciones medias de Desde un comienzo, cuando se empezó a discutir la reforma a la Seguridad Social en el tema de salud, se identificaron unos riesgos que por su costo tendrían un gran impacto económico en el equilibrio financiero de las EPS y que por lo tanto, para ser asumidos requerirían de esquemas aún más solidarios que los que se pueden encontrar al interior de una sola EPS. Es así como a la fecha la UPC cuenta con ponderadores que ajustan por diferencias en edad y sexo, así como en la ubicación geográfica de los afiliados y de la red prestadora de servicios de salud (zona normal y especial), los cuales se constituyen en los mecanismos de ajuste de riesgo actuales. Este estudio busca dar recomendaciones al CNSSS con respecto a la actualización de los mecanismos de ajuste de riesgo de la UPC mencionados anteriormente. En este sentido, en el estudio se exploran dos preguntas relacionadas con los mecanismos de ajuste de riesgo de la UPC, a saber: i) ¿cuáles son y cuáles deberían ser los factores que entran en el ajuste de riesgo de la UPC? y ii) ¿en cuánto ajusta la UPC cada uno de los factores determinantes del riesgo, y cómo se calculan dichos valores? Cada una de estas preguntas se trata en más adelante en secciones particulares del documento, pero antes de llegar a dichas secciones es necesario primero plantear claramente los propósitos del ajuste de riesgo. Más adelante, en la sección de factores de ajuste de riesgo de la UPC se plantean lineamientos metodológicos para la selección y evaluación de los factores que podrían ser parte del ajuste de riesgo. En la sección de métodos de cálculo de los factores de ajuste de riesgo de la UPC primero se retoma la discusión de los propósitos del ajuste de riesgo, para más adelante entrar a plantear mecanismos de cálculo que sean idóneos y adecuados para cumplir con dichos propósitos. Note sin embargo que en esta sección del documento, por cuanto se ocupa de la descripción detallada de la metodología más no de la aplicación de la misma, no se proponen factores específicos a incluir o excluir de los mecanismos de ajuste de riesgo de a UPC. Por el contrario la discusión se limita a plantear los lineamientos metodológicos para la adecuada selección, definición y cálculo de dichos mecanismos, y si bien en ocasiones el documento hace referencia explícita a algunos factores específicos de ajuste de la UPC, lo hace solamente con propósitos ilustrativos o 131 Anexo 5. Lineamientos metodológicos para el Estudio de la suficiencia y de los mecanismos de ajuste de riesgo de la Unidad de Pago por Capitación para garantizar el Plan Obligatorio de Salud del año 2009 haciendo referencia a la aplicación anterior de mecanismos de ajuste en el SGSSS. Propósitos del ajuste de riesgo de la upc ¿Qué se busca con el ajuste de riesgo de la UPC? La respuesta a esta pregunta es generalmente aceptada en la literatura hasta el punto que es posible afirmar que hay consenso alrededor de ella. En general, el objetivo principal del ajuste de riesgo de las primas de aseguramiento en salud es controlar los efectos de selección en el mercado de aseguramiento, con el fin de evitar sus consecuencias negativas para el rendimiento de los sistemas de salud basados en el seguro de salud como es el caso del SGSSS. Es posible afirmar que con el ajuste de riesgo de la prima de aseguramiento en salud se busca reducir los incentivos de los aseguradores para hacer selección de riesgos, permitiéndoles hacer frente a la selección adversa y manteniendo los incentivos a la eficiencia. Dos elementos fundamentales dominan la respuesta presentada anteriormente. El primero, consiste en controlar los efectos de selección del mercado de aseguramiento y el segundo mantener los incentivos a la eficiencia en la producción de servicios de salud. Con el primer elemento se busca reducir los incentivos de los aseguradores para hacer selección de riesgos, cuya otra cara de la moneda es permitirles a los aseguradores afrontar eventuales altas concentraciones de riesgo derivadas de las dinámicas del mercado de aseguramiento, en particular como consecuencia de efectos de selección como la denominada selección adversa. Se puede afirmar que en general los efectos de selección en el mercado de aseguramiento, como la selección de riesgos y la selección adversa, son todas consecuencias de una falla de mercado que ha sido profusamente documentada en la literatura; las asimetrías de información en el mercado de aseguramiento. Si bien existen diversas asimetrías de información en los mercados de aseguramiento, en particular cuando se habla de aseguramiento en salud, una de las más importantes consiste en la asimetría que existe entre el tomador del seguro y el asegurador, en relación al riesgo de cada uno de los tomadores del seguro o la probabilidad de sufrir un siniestro (Stiglitz, 2000). Dicha asimetría de información es el origen de los dos principales efectos de selección en el mercado que son relevantes a la luz del ajuste de riesgo de la prima como son la selección adversa y la selección de riesgos. La selección adversa en general se presenta cuando el tomador del seguro tiene más información que el ase132 gurador sobre su propio riesgo, y consiste en que bajo dicho escenario solamente algunas personas, las de mayor riesgo, tomarán el seguro26. La predicción teórica de las consecuencias de este fenómeno consiste en que los aseguradores anticipan este comportamiento y elevan el valor de la prima de manera que refleje el valor esperado del costo de los siniestros de aquellos que efectivamente tomarían el seguro (los más riesgosos). Así, de manera iterativa y con la misma lógica inicial, ahora los que tomarían el seguro serían los más riesgosos27 dentro de los riesgosos, lo que obligaría al asegurador a elevar de nuevo el valor de la prima, y este proceso se repetiría hasta que el valor de la prima es tan alto que para nadie es atractivo asegurarse y se destruye el mercado de aseguramiento (Akerlof, 1970). El SGSSS contempló desde un comienzo medidas para hacer frente a la selección adversa28, y sin duda éstas han sido exitosas defendiendo al sistema como un todo frente a los efectos nocivos de dicho fenómeno29, sin embargo la evidencia parece sugerir que este fenómeno no ha sido completamente erradicado del sistema y que afecta a algunos regímenes o actores en particular30. De esta manera, si bien el SGSSS como un todo no presenta graves problemas derivados de la selección adversa, los aseguradores individuales sí son susceptibles de afrontar niveles altos de concentración de ciertos tipos de riesgo como consecuencia de un fenómeno íntimamente relacionado con la selección adversa, y derivado principalmente 26 En sentido estricto, solamente tomarán el seguro aquellos para los que el valor que pagarían de prima sea menor que el valor esperado de asumir personalmente los costos asociados a la ocurrencia del siniestro. 27 Que sería una población más pequeña en la medida en que una vez más, solamente tomarían el seguro aquellos individuos para los que el valor de la prima sea menor que el valor esperado del siniestro, y como el nuevo valor de la prima es mayor que el valor inicial, esta será una población menor a la que habría tomado el seguro en la etapa anterior. 28 Entre las más importantes está la afiliación obligatoria al SGSSS para los trabajadores y el avanzar hacia la cobertura universal del aseguramiento en salud, todo esto con el fin de tener un pool grande y evitar que los asegurados al SGSSS fueran solamente aquellos con un nivel alto de riesgo. Otra de las medidas importantes consiste en que el asegurador no controla el precio que pagan los afiliados por el aseguramiento ya que dicho precio es fijo y corresponde a un porcentaje de los ingresos de los trabajadores. 29 Recuerde que la predicción teórica de los efectos de la selección adversa consiste en la contracción, y en el límite, la destrucción del mercado de aseguramiento, y eso es algo que sin duda no ha sucedido con el SGSSS. 30 La evidencia parece sugerir que el Régimen Subsidiado tiene una concentración de riesgo mayor que los no afiliados (vinculados) y a su vez, el Régimen Contributivo parece tener una mayor concentración de ciertos riesgos que el Régimen Subsidiado. Igualmente, algunos aseguradores presentan concentraciones particularmente altas en algunos tipos de riesgos frente al total del sistema y frente a otros aseguradores. EStUdiO dE LA SUfiCiEnCiA y dE LOS mECAniSmOS dE AjUStE dE riESgO dE LA UnidAd dE PAgO POr CAPitACión PArA gArAntizAr EL PLAn ObLigAtOriO dE SALUd En EL AñO 2009 de la misma asimetría de información. Es una suerte de selección adversa a nivel de asegurador y no de sistema, pero con consecuencias igualmente indeseables. En este caso la selección adversa en un asegurador en particular lo lleva a tener un pool con una alta concentración de riesgo, y una vez más, si la prima que recibe dicho asegurador está calculada con base en el riesgo de una población más general, seguramente los ingresos de dicho asegurador serán insuficientes para cubrir la siniestralidad que se presente. De nuevo un asegurador podría hacer frente a esta situación de distintas maneras31, pero es preciso recordar que en el SGSSS algunas de dichas alternativas están limitadas por el marco legal e institucional del sistema. En particular, es del caso recordar que en el SGSSS los aseguradores no tienen control sobre el precio que pagan los afiliados del sistema ni pueden modificar el plan de beneficios, ni tampoco pueden modificar directamente la prima que reciben por cada asegurado, por lo cual frente a la eventualidad de un fenómeno de selección adversa en un asegurador seguramente serán privilegiadas estrategias de afrontamiento como las barreras de acceso de las coberturas del aseguramiento o la misma selección de riesgos. La selección de riesgos es también, en el fondo, una consecuencia de la asimetría de información entre el tomador del seguro y el asegurador. De hecho la selección de riesgos es una estrategia del asegurador que tiene como fin reducir dicha asimetría de información, a través de acciones concretas para conocer más el riesgo de los afiliados y así poder mantener afiliados solamente a aquellos que permitan una relación adecuada entre ingresos y siniestralidad para el asegurador. La selección de riesgos es particularmente nociva para los usuarios ya que en principio busca excluir del aseguramiento a los individuos de mayor riesgo y además porque en muchos casos la selección también se ejecuta a través de la imposición de restricciones y dificultades para acceder a los beneficios o coberturas del aseguramiento. La selección de riesgos sin embargo en general implica costos para el asegurador y es por esto que en presencia de mecanismos menos costosos para hacer frente a las asimetrías de información, como por ejemplo la modificación de la prima, la selección de riesgos pierde fuerza, se hace menos extendida y menos profunda32. Por el con31 Por ejemplo, elevando la prima de aseguramiento que cobra, imponiendo restricciones al acceso a los amparos y coberturas del seguro, modificando las coberturas ofrecidas o hacer, fortalecer o profundizar la selección de riesgos, entre otras. 32 El llevar a cabo prácticas de selección de riesgos usualmente trario, en ausencia de otros mecanismos para hacer frente a las asimetrías de información, y en especial cuando no hacer selección de riesgos resulta altamente costoso para el asegurador (por ejemplo, cuando está siendo afectado por efectos de selección adversa), la selección de riesgos se vuelve cada vez más atractiva. En el SGSSS, como ya se ha mencionado, los aseguradores tienen una serie de restricciones que llevan a pensar que la selección de riesgos puede ser una estrategia deseable para los aseguradores33. Aquí sin embargo es preciso aclarar que el SGSSS también planteó desde sus inicios medidas para evitar la selección de riesgos. Como primera medida la selección de riesgos por parte de los aseguradores está explícitamente prohibida en el sistema y puede ser sancionada en caso de ser demostrada. Adicionalmente el SGSSS tiene como uno de sus principios rectores el de la libre escogencia o libre elección de entidad promotora de salud y se estableció explícitamente que las EPS no pueden negar ni rechazar ninguna solicitud válida de afiliación34, como otra medida dirigida a limitar las posibilidades de las EPS de hacer selección de riesgos y garantizar el principio de la libre elección. Finalmente, el ajuste por riesgo de la UPC que se ha establecido desde los inicios del sistema es otra estrategia tendiente a evitar la selección de riesgos por parte de las aseguradoras en el SGSSS. A pesar de ello también existe la percepción en distintos actores del sistema que la selección de riesgos es una involucra una decisión donde se comparan costos y beneficios de aplicar o no aplicar dicha estrategia, frente a los costos y beneficios de otras estrategias. Cuando los costos de hacer selección de riesgos son muy altos, como por ejemplo si es necesario hacerle una prueba de ADN a cada potencial afiliado para determinar si tiene un riesgo alto de presentar un riesgo en el futuro, seguramente la decisión será no llevar a cabo dicha estrategia. Por el contrario, si los costos de reducir las asimetrías son bajos y además los beneficios de reducirla altos (como cuando se está afectado por selección adversa), probablemente la decisión favorecerá implementar prácticas que permitan seleccionar los afiliados de menor riesgo. 33 Debido a que los aseguradores no pueden modificar ni lo que pagan los afiliados ni la prima de aseguramiento por cada uno de los afiliados, los aseguradores está en principio expuestos a las consecuencias negativas de la asimetría de información, e incluso en ausencia de dichos efectos negativos, la selección de riesgos puede ser una estrategia atractiva para los aseguradores ya que les permitiría tener mayores utilidades. 34 “ARTICULO 183. Prohibiciones para las Entidades Promotoras de Salud. Las Entidades Promotoras de Salud no podrán, en forma unilateral, terminar la relación contractual con sus afiliados, ni podrán negar la afiliación a quien desee ingresar al régimen, siempre y cuando garantice el pago de la cotización o del subsidio correspondiente, salvo los casos excepcionales por abuso o mala fe del usuario, de acuerdo con la reglamentación que para el efecto expida el Gobierno Nacional”. Ley 100 de 1993. 133 Anexo 5. Lineamientos metodológicos para el Estudio de la suficiencia y de los mecanismos de ajuste de riesgo de la Unidad de Pago por Capitación para garantizar el Plan Obligatorio de Salud del año 2009 realidad en el SGSSS, y que si bien está prohibido rechazar solicitudes de afiliación, existen muchas otras maneras de hacer selección de riesgos, la mayoría de las cuales van en detrimento de los usuarios35. Si bien existe evidencia anecdótica para soportar dicha percepción y no son tantos ni absolutamente concluyentes los estudios que evidencien dichas prácticas, es claro que dada la organización del aseguramiento en el SGSSS los aseguradores tendrían incentivos para hacer selección de riesgos, lo que en muchas ocasiones podría traducirse en efectos negativos para los afiliados al SGSSS y para el sistema mismo. En síntesis, es claro que la asimetría de información entre el tomador del seguro y el asegurador genera lo que se conoce como selección adversa y que en el diseño del sistema también existen incentivos en el asegurador para hacer selección de riesgos o descreme de mercado con el fin de afiliar solamente aquellos con bajos niveles de riesgo. También se ha mostrado claramente que todos estos efectos de selección tienen consecuencias indeseables para el sistema y sus afiliados, por lo cual se justifica diseñar mecanismos para controlar dichos efectos y evitar sus consecuencias negativas. Ahora bien, ¿cómo evitarlos? Se podrían plantear muchos instrumentos para controlar los efectos de selección y evitar sus indeseables consecuencias, pero cualquiera de ellos que se plantee debe también cumplir con un segundo objetivo que en muchas ocasiones va en la dirección opuesta, como es mantener los incentivos a la eficiencia. Este es el segundo elemento que se mencionó al principio de esta sección como uno de los propósitos fundamentales del ajuste de riesgo de la UPC, y su importancia radica en que la búsqueda de la eficiencia es una de las principales motivaciones para introducir el aseguramiento a través de empresas privadas como sucede en Colombia. El pago de un valor fijo por cada afiliado a través de la UPC y la transferencia de riesgo que esto representa, en principio, genera los incentivos adecuados a la eficiencia, sin embargo, al momento de implementar un mecanismo que permita controlar los efectos de selección en el sistema, se podría al mismo tiempo romper los incentivos a la eficiencia. El ajuste de riesgo de la prima que reciben los aseguradores es el mecanismo teóricamente preferido para controlar los 35 Algunas estrategias que podrían servir también como mecanismos para hacer selección de riesgos podrían ser las barreras de acceso dirigidas a ciertos tipos de riesgos, el uso de mecanismos informales de flujo de información que permitan inducir traslados y autoselección, evitar la competencia por calidad o concentrar la competencia en los afiliados de bajo riesgo. 134 efectos de selección aquí descritos y evitar sus consecuencias negativas (van de Ven & Ellis, 1999), y además, según el diseño que tenga, está en capacidad de cumplir con los dos objetivos fundamentales que se persiguen como son controlar los efectos de selección manteniendo los incentivos a la eficiencia36. Teniendo en cuenta que el diseño del mecanismo de ajuste de riesgo es lo que finalmente determinará su poder en conseguir los objetivos que persigue, este documento continúa a plantear los lineamientos metodológicos para el desarrollo de los mecanismos de ajuste de riesgo de la UPC, dividiendo la discusión en dos partes; primero la selección y definición de los factores de ajuste de riesgo y en segundo lugar las formas de cálculo para implementar el ajuste con base en los factores elegidos. Factores de ajuste de riesgo de la upc Esta sección busca delinear la metodología para definir qué factores de ajuste de riesgo de la UPC deberían estar involucrados en la operación del SGSSS, teniendo siempre en mente la discusión de la sección inmediatamente anterior donde se plantean los objetivos del ajuste de riesgo de la UPC. ¿Cómo se logran controlar los efectos de selección a través del ajuste de riesgo? La idea del ajuste de riesgo consiste en lograr que, independientemente de la composición de su población afiliada, los ingresos de cualquier asegurador reflejen de la manera más cercana posible el costo esperado de la población a la que debe ampararle los siniestros. Esto es posible lograrlo haciendo que la prima que recibe el asegurador por cada individuo dependa de las características que reflejan el riesgo del individuo, de manera que para cada individuo el asegurador reciba ingresos que sean lo más cercanos posibles al costo esperado de dicho afiliado. Dicho mecanismo permite en general: • Afrontar niveles altos de concentración de riesgo en la población afiliada, que se podrían presentar como consecuencia de selección adversa en algún(os) asegurador(es) en particular. • Reducir los beneficios de aplicar prácticas de selección de riesgos. 36 Por ejemplo, el compartir el riesgo o el reembolso de costos son otras estrategias que en principio lograrían controlar los efectos de selección, sin embargo, éstas muy seguramente destruiría los incentivos a la eficiencia. EStUdiO dE LA SUfiCiEnCiA y dE LOS mECAniSmOS dE AjUStE dE riESgO dE LA UnidAd dE PAgO POr CAPitACión PArA gArAntizAr EL PLAn ObLigAtOriO dE SALUd En EL AñO 2009 • Aumentar los costos de implementar prácticas de selección de riesgos más allá de de ajuste que tiene la prima. • De las tres anteriores se deriva que se consigue reducir los incentivos de los aseguradores para implementar prácticas dirigidas a seleccionar individuos de bajo riesgo para ser afiliados. Lo anterior se puede conseguir en mayor o menor medida dependiendo de los factores incluidos en el ajuste de riesgo, y qué tan bien estos factores logran o no discriminar el costo esperado de cada uno de los individuos. Sin embargo, el ajuste de riesgo de la prima de aseguramiento, dependiendo de su diseño y de los factores que intervengan en el ajuste, puede generar también otros resultados más o menos deseables como por ejemplo eliminar, mantener o promover lo incentivos a la eficiencia. En esta metodología se propone, siguiendo a van de Ven & Ellis (2000), evaluar el modelo de ajuste de riesgo de la UCP, en particular de los factores intervinientes en el ajuste, a la luz de tres criterios. • Conveniencia de los incentivos generados por los factores de ajuste • Imparcialidad y equidad de los factores de ajuste • Factibilidad en la implementación de los mecanismos de ajuste El primer criterio tiene que ver con la capacidad del mecanismo de ajuste de riesgo para generar los incentivos convenientes, de acuerdo a los objetivos que se persiguen. De esta manera, lo primera a analizar será si los factores intervinientes en el mecanismo de ajuste de riesgo de la UPC efectivamente logran reducir los incentivos para hacer selección de riesgos. Como ya se ha mencionado, para esto es necesario reducir los beneficios y aumentar los costos de implementación de prácticas de selección adversa. En este sentido, este criterio debe favorecer en primera instancia a aquellos factores que son importantes determinantes del riesgo de los individuos, que sean fácilmente observables por los aseguradores y que en consecuencia serían poco costosos de utilizar en estrategias de selección de riesgos. En el caso del aseguramiento en salud en el marco del SGSSS, son varios y diversos los factores determinantes del riesgo de los individuos que son fácilmente observables por el asegurador. Este es el caso de la edad, el sexo y la ubicación geográfica de los afiliados, factores que ya han sido incluidos en los actuales mecanismos de ajuste de riesgo de la UPC, no obstante estos no son los únicos determinantes del riesgo de los individuos que toman un seguro de salud. Existen muchos otros que se podrían utilizar y que son relativamente fáciles de observar, este es el caso por ejemplo del peso o la evidente obesidad de las personas, la raza o color de piel, la información auto reportada acerca de hábitos como el tabaquismo o el ejercicio diario, información de diagnósticos de la persona como el padecer enfermedades crónicas, entre otros. Igualmente cada uno de estos factores merece un análisis más profundo en su interior. Por ejemplo cabe preguntarse ¿cómo ajustar la UPC por edad? Actualmente la UPC tiene ajustes por 6 grupos de edad, pero, ¿es esto suficiente? ¿No sería más conveniente tener más desagregaciones en los grupos de edad? Una vez más estas preguntas es necesario responderlas a la luz de la conveniencia de incentivos que genera. Para esto aquí se propone evaluar los distintos factores que eventualmente podrían hacer parte de los mecanismos de ajuste de riesgo de la UPC contestando las siguientes preguntas para cada conjunto de factores determinantes del riesgo que sean propuestos37. • ¿Es este conjunto de factores suficientemente importantes (magnitud) para determinar el riesgo de un individuo, de manera que el asegurador quiera utilizarlos para implementar estrategias de selección de riesgos? • ¿Son estos factores los suficientemente importantes y visibles como para determinar el comportamiento de los afiliados, de manera que puedan generar selección adversa? • ¿Es este conjunto de factores susceptibles y/ factibles de ser utilizados por los aseguradores para implementar estrategias de selección de riesgos? • ¿Este conjunto de factores hace costoso implementar mecanismos de selección de riesgos sobre factores no incluidos en este ajuste de riesgo? • ¿Este conjunto de factores logra hacer poco atractivo para el asegurador (bajos beneficios) el implementar mecanismos de selección de riesgos? • ¿Genera este conjunto de factores incentivos perversos o no deseables en el comportamiento de los afiliados o de los aseguradores? El segundo criterio tiene que ver con evitar que en virtud de los mecanismos de ajuste de riesgo utilizados se induzcan inequidades o situaciones injustas en el sistema. Este podría ser el caso, por ejemplo, de incluir como factor en el mecanismo de ajuste de riesgo la religión, o la situación socioeconómica de los afiliados. 37 Iniciando siempre el análisis a partir de los factores de ajuste de riesgo que actualmente considera el cálculo de la UPC como son los grupos de edad, el sexo y la localización grográfica del afiliado. 135 Anexo 5. Lineamientos metodológicos para el Estudio de la suficiencia y de los mecanismos de ajuste de riesgo de la Unidad de Pago por Capitación para garantizar el Plan Obligatorio de Salud del año 2009 Es claro que tanto la religión como la situación socioeconómica de los beneficiarios generan diferencias en el costo esperado de un afiliado38. Sin embargo es preciso preguntarse si es justo, equitativo e imparcial que se induzca un trato diferencial del asegurador a estos distintos grupos poblacionales. La respuesta por ejemplo para el caso de las condiciones socioeconómicas de los afiliados podría ser no, de hecho el SGSSS desconecta la cotización al sistema de los ingresos de los aseguradores precisamente buscando imparcialidad en el acceso y equidad en la financiación del gasto en salud, de manera que sería contradictorio e inaceptable en el marco del SGSSS conectar vía ajuste de riesgo los ingresos de los aseguradores a las condiciones socioeconómicas de los afiliados. De esta manera, al igual que en el caso de los incentivos, para cada conjunto de factores de ajuste de riesgo a considerar debe responderse si dichos mecanismos pueden producir injusticias e inequidades. Las respuestas a estas preguntas deben darse en el marco del SGSSS, tendiendo en cuenta todos los principios constitucionales y legales que rigen tanto el SGSSS como la sociedad Colombiana. Finalmente es necesario evaluar la factibilidad de la implementación de los mecanismos de ajuste de riesgo propuestos. Este es un factor fundamental por cuanto aunque en la práctica una determinada forma de llevar a cabo ajuste de riesgo pueda presentar infinidad de bondades, si dicho mecanismo no es realmente aplicable dadas las restricciones operativas, financieras, administrativas que se puedan presentar en el proceso. En este punto es preciso recordar que los mecanismos de ajuste de riesgo cumplen en parte la misma función de las estrategias para hacer selección de riesgos en la medida en que reducen las asimetrías de información en el mercado de aseguramiento. No obstante, al igual que con la selección de riesgos, los mecanismos de ajuste de riesgo pueden tener costos, entre otros, asociados a la producción, generación sistematización y difusión de la información que permita hacerlos operativos. Este último criterio requiere de una profunda reflexión sobre las posibilidades reales de implementar uno u otro 38 La primera por cuanto condiciona los comportamientos, hábitos de vida e incluso las preferencias por tratamientos médicos de los afiliados y la segunda porque es bien conocida y documentada la relación entre las condiciones socioeconómicas de la población y el estado de salud de la misma (y en consecuencia, también frente a la probabilidad de ocurrencia de un siniestro en salud que requiera la cobertura del seguro). 136 mecanismo de ajuste de riesgo, y plantea explícitamente una tensión entre el primer criterio (conveniencia de incentivos) y la factibilidad. Para ilustrarlo imagine un mecanismo de ajuste de riesgo perfecto, que mediante un instrumento prospectivo logre reducir, casi hasta eliminar los incentivos a la selección de riesgos manteniendo los incentivos a la eficiencia, seguramente dicho mecanismo superará las preguntas del primer criterio. Sin embargo dicho mecanismo seguramente será dif ícil de implementar, requerirá generar una gran cantidad de información, a unos costos altos tanto de la producción de la información, así como de su sistematización y de los instrumentos para garantizar la calidad de la misma. Balancear los criterios aquí establecidos es lo que permitirá evaluar, diseño y a la postre implementar un mecanismo de ajuste de riesgo que realmente genere los resultados esperados. Métodos de cálculo de los factores de ajuste de riesgo de la uPc El método de cálculo tiene que ver en primera instancia con la forma funcional que se utiliza para calcular los ponderadores de la UPC. Aquí, una vez más es preciso recordar que el objetivo principal del ajuste de riesgo de la UPC es controlar los efectos de selección, reduciendo los incentivos para hacer selección de riesgos y permitiéndole a los aseguradores soportar distintos niveles de concentración de riesgo en sus pooles. Esto se logra ajustando la prima del asegurador de manera que refleje las diferencias en el gasto esperado de cada uno de los afiliados, de acuerdo a las características determinantes del riesgo que son incluidas en el mecanismo de ajuste. De esta manera, los métodos de cálculo del mecanismo del ajuste de riesgo buscan determinar de la manera más exacta y precisa posible el gasto esperado de cada uno de los afiliados, utilizando los factores determinantes del riesgo. Esto se puede escribir formalmente de la siguiente manera. Donde Y es el gasto anual en salud de un afiliado, y X es un conjunto de factores determinantes del riesgo en salud. Dicha expresión representa lo que cualquier asegurador espera gastarse (E[Y]) en un individuo con determinadas características (dado X). Y para implementar el mecanismo de ajuste de riesgo es necesario estimar los coeficientes que acompañan a EStUdiO dE LA SUfiCiEnCiA y dE LOS mECAniSmOS dE AjUStE dE riESgO dE LA UnidAd dE PAgO POr CAPitACión PArA gArAntizAr EL PLAn ObLigAtOriO dE SALUd En EL AñO 2009 cada uno de los factores incluidos. De manera que también es necesario estimar la siguiente función. Existen distintos métodos para estimar los anteriores valores, cada uno de ellos haciendo distintos supuestos sobre la estructura, distribución y comportamiento de cada una de las variables, e igualmente utilizando distintas formas funcionales para determinar la relación entre los factores de riesgo y el gasto en salud. No obstante es posible afirmar que no hay consenso en la literatura sobre cuál de los distintos métodos disponibles para hacer dicha estimación es el más adecuado, entre otras razones porque su utilidad y poder dependen tanto de lo que se busque con la estimación, como de las condiciones de la información a utilizar. En esta sección se describen los distintos métodos de cálculo a utilizar y finaliza con una discusión que pretende dar lineamientos sobre qué método finalmente utilizar para recomendar las magnitudes del ajuste de riesgo de la UPC. Para todos los métodos de cálculo que se describen a continuación se utilizará la base de datos de gasto en salud por afiliado. Dicha base de datos resulta de combinar la base de datos de servicios y la base de datos de afiliados, agregando (sumando) los valores del gasto en salud de la base de datos de servicio, para todos y cada uno de los afiliados al sistema tal como se describe en la sección respectiva. Si bien en la literatura se han planteado transformaciones a las variables para hacer más plausibles el cumplimiento de los supuestos de los modelos a utilizar, es preciso recordar que la única transformación de las variables que se aplica para construir la base de datos de gasto en salud por afiliado es el ajuste según el tiempo de afiliación, para expresar todos los gastos de las personas en términos de su gasto anual (Ellis & Ash, 1995). Dicho ajuste se calcula con la siguiente fórmula: Donde representa el gasto en salud en el año para cada afiliado i, representa el gasto actual o real de cada afiliado i durante el año y finalmente representa el total de días que el individuo estuvo afiliado al sistema durante el año. Modelo de celdas El modelo de celdas consiste simplemente en calcular el valor promedio de gasto en salud de un afiliado, para cada uno de los grupos conformados con base en los factores a incluir en el mecanismo de ajuste de riesgo. Donde es el tamaño del conjunto o como lo expresa la fórmula, el conteo del número de registros (personas) que conforman el conjunto . De esta manera se determina el valor per cápita que refleja el costo esperado per cápita de un individuo con las características que definen el conjunto . Por ejemplo, el conjunto puede estar definido como lo que terminaría en el cálculo del gasto promedio en el año de una persona de sexo femenino, o puede estar definido como , lo que permitiría calcular el gasto esperado de un afiliado menor de un año. Note sin embargo que en general las categorías no son mutuamente excluyentes, y por el contrario en ocasiones requieren interacción entre los factores de ajuste de riesgo. Este es el caso de el sexo y la edad de los afiliados ya que es esperable encontrar valores significativamente diferentes entre afiliados de distinto sexo en los grupos de edad fértil por ejemplo, pero no es así en el caso de niños menores de un año. Por esta razón lo que se debe plantear son los grupos de riesgo en categorías mutuamente excluyentes de manera que queden definidos en términos de los factores con las interacciones necesarias. Finalmente, para establecer los ponderadores que es el mecanismo que se ha utilizado tradicionalmente para implementar en el SGSSS los mecanismos de ajuste de riesgo, se compara el valor promedio o per cápita encontrado mediante la fórmula presentada anteriormente, contra el valor definido de la UPC para el periodo. La fórmula para calcular el ponderador estaría dada por: De esta manera, si el conjunto de análisis es , y el ponderador se calcula como un valor de dos para dicho conjunto 137 Anexo 5. Lineamientos metodológicos para el Estudio de la suficiencia y de los mecanismos de ajuste de riesgo de la Unidad de Pago por Capitación para garantizar el Plan Obligatorio de Salud del año 2009 de análisis , se estará diciendo que los aseguradores deberán recibir dos veces el valor de la UPC del periodo por una mujer que esté entre 15 y 45 años de edad. Modelo de regresión lineal El modelo de regresión lineal asume que el gasto anual de cada individuo i afiliado al SGSSS se relaciona con un conjunto de variables de manera lineal como se muestra en la siguiente ecuación. Dicha ecuación también se puede escribir en forma matricial como: Donde: en cada uno de los casos, con lo cual se podría ahora calcular una vez más los ponderadores de la UPC general en la misma forma que en el modelo de celdas. Las variables en el lado derecho del modelo de regresión lineal, si bien pueden corresponder a cada uno de los factores escogidos para hacer parte el mecanismo de ajuste de riesgo, también podrían corresponder a los grupos de riesgo definidos en función de los factores a considerar, y cuando dichas variables corresponden a los grupos de riesgo con categorías mutuamente excluyentes, el valor de corresponderá al valor respectivo de los coeficientes, y el modelo lineal se aproxima de manera cercana al modelo de celdas. El modelo de regresión lineal se basa en un conjunto de supuestos que se deben cumplir para que éste devuelva resultados acertados (basado en Hayashi, 2005). En este modelo las incógnitas son los coeficientes de la regresión (el vector ), los cuales se estiman minimizando la suma de los errores al cuadrado, lo cual se puede escribir como: Y tras el proceso de optimización se obtienen los coeficientes estimados de la regresión que se pueden escribir como: Ahora cada muestra la relación entre cada uno de las variables en el lado derecho de la ecuación y el gasto en salud. Con dichos valores se puede calcular la ecuación lineal original, con lo cual se tendría un estimado para 138 El primer supuesto es que la relación entre la variable dependiente y las independientes es de tipo lineal. Si este supuesto no se cumple, el modelo de regresión lineal falla en identificar los parámetros reales de la población a considerar. Sin embargo esta es una restricción que a la postre no es tan fuerte como inicialmente pareciera ya que a través de transformaciones a las variables del lado derecho de la ecuación es posibles acomodar distintas formas de no linealidades. Los siguientes supuestos corresponden a la exogeneidad estricta , la no multicolinealidad y varianza del error esférica, o varianza constante. Si estos supuestos se cumplen entonces el estimador de regresión lineal aquí considerado es insesgado y de mínima varianza. Modelo en dos partes El modelo en dos partes es un intento por corregir los problemas que podría generar en las estimaciones aquellos afiliados que no tienen ningún gasto durante el periodo. Para esto se intenta modelar el comportamiento del gasto en salud en dos partes, primero modelando la decisión de tener un gasto mayor que cero, y segundo modelando el gasto dado que se tiene un gasto mayor que cero. De manera que primero se estima el siguiente modelo: EStUdiO dE LA SUfiCiEnCiA y dE LOS mECAniSmOS dE AjUStE dE riESgO dE LA UnidAd dE PAgO POr CAPitACión PArA gArAntizAr EL PLAn ObLigAtOriO dE SALUd En EL AñO 2009 Donde es una variable binaria que toma el valor de 1 cuando el afiliado tuvo un gasto en salud positivo durante el año, y cero en caso contrario. Posteriormente se estima un modelo (a través de una regresión lineal) de la forma: Ahora, el valor esperado de un afiliado dado el conjunto de características se calcula como: Donde resulta de la primera estimación y representa la probabilidad de que el individuo i tenga un gasto en salud en el año mayor a cero dado el conjunto de factores incluidos en el mecanismo de ajuste de riesgo, y resulta de la segunda estimación y corresponde al valor esperado del gasto en salud dado en conjunto de factores X, pero condicionado a que el gasto en salud es positivo. criterios de decisión para el modelo a utilizar Existen un álgido debate sobre cuál de los métodos es el mejor para calcular los mecanismos de ajuste de riesgo, hasta el punto que se podría afirmar que no existe consenso en la literatura alrededor de cuál método es mejor que otro. Todos tienen ventajas y desventajas que en muchos casos dependen del tipo y calidad de la información con la que se cuente. En general se afirma que los modelos de celdas y el modelo de regresión lineal presentan un bajo rendimiento ya que no se cumplen la mayoría de los supuestos de estos modelos. Se afirma que si se incluyen las observaciones de los afiliados que no tuvieron ningún gasto en salud dichos modelos en general tenderán a subestimar los factores de ajuste, mientras que si no se incluyen los ceros (afiliados con gasto en salud igual a cero en el año) sucederá lo contrario y se sobre estimará el efecto de los factores de ajuste. Para solucionar dichos problemas se han planteado los modelos en dos partes, los modelos de selección o los modelos de truncamiento. El modelo en dos partes es una respuesta a dicho problema y pretende tener en cuenta explícitamente cómo los factores de ajuste de riesgo de- terminan la decisión de tener un gasto en salud mayor que cero. Dicha decisión involucra, en general, dos procesos distintos, por un lado la decisión efectivamente del individuo de demandar o no servicios de salud, y por el otro la probabilidad de que el individuo presente problemas de salud que lo induzcan a demandar servicios de salud. En dicha decisión igualmente se podrían modelar las barreras de acceso y demás determinantes del gasto en salud. Dichas estimaciones se hacen con el fin de corregir la estimación de la relación de los factores de riesgo con el gasto en salud, sobre la muestra de individuos que efectivamente tuvieron un gasto en salud positivo, lo cual se hace con el fin de evitar la sobreestimación de hacer las estimaciones solamente con los individuos que efectivamente tuvieron gasto, pero sin llegar al otro extremo de sub estimar el gasto por utilizar en la muestra a todos los afiliados, independientemente de que hayan o no presentado gasto en salud. Adicional a lo anterior también se afirma que las variables no cumplen con los supuestos para aplicar dichos modelos en la medida en que el gasto en salud es una variable altamente concentrada en valores cercanos a cero, pero con una cola larga hacia el lado derecho creada por una cantidad no despreciable de valores extremos. Para esto se han propuesto en la literatura transformaciones a las variables con el fin de conseguir un comportamiento cercano al de la distribución normal, utilizando en general transformaciones logarítmicas del gasto en salud. Las soluciones típicas mencionadas anteriormente a los problemas planteados tampoco son universalmente aceptadas, y aún permanece abierto el debate sobre si la complejidad que le introducen dichas soluciones a los mecanismos de cálculo se justifican o no en virtud de los posibles mejores resultados que puedan generar en las estimaciones. A pesar de que no existe consenso en la literatura de cuál es la mejor opción en general, ya que cada caso puede tener sus particularidades dependiendo de la información disponible, sí existe un resultado que se muestra consistente en la mayoría de trabajos y que es especialmente importante para el caso de los métodos de cálculo de los mecanismos de ajuste de riesgo de la UPC en el SGSSS. Distintos trabajos, utilizando simulaciones de Montecarlo han mostrado que los distintos modelos que se han planteado en la literatura para estimar la relación de los factores de riesgo con el gasto en salud, bajo tamaños de muestra extremadamente grandes, se comportan de manera similar, y que en general los modelos simples de celdas y los modelos de regresión lineal son suficientes para estimar de manera precisa y 139 Anexo 5. Lineamientos metodológicos para el Estudio de la suficiencia y de los mecanismos de ajuste de riesgo de la Unidad de Pago por Capitación para garantizar el Plan Obligatorio de Salud del año 2009 consistente los mecanismos de ajuste cuando se tienen tamaños de muestra grandes. Lo anterior es especialmente importante para este estudio en la medida en que los cálculos a realizar aquí se llevan a cabo utilizando la base de datos de gasto en salud, cuyo número de observaciones corresponde con el total la población afiliada a las EPS que fueron seleccionadas para hacer parte del estudio. Esto en general es un tamaño de muestra extremadamente grande, en donde el número de observaciones se cuenta en varios millones, mientras que muchas de las estimaciones y trabajos de ajuste de riesgo se trabajan con información de encuestas que en pocas ocasiones los tamaños de muestra superan unos cuantos miles de observaciones. 140 Este libro se terminó de imprimir en Octubre de 2011 en los talleres de Calle 78 N° 29B - 44 / pbx 2508244 / Bogotá, Colombia www.impresolediciones.com / [email protected] TOMO 4 Colección Estudios de Suficiencia UPC-POS Ministerio de la Protección Social Dirección General de Gestión de la Demanda en Salud Carrera 13 No. 32 - 76 Piso 15 Bogotá, D.C. Teléfono: 330 50 00 Ext.: 1590 Línea de atención al usuario desde Bogotá: 330 5000 Exts.: 3380/81 Correo electrónico: [email protected] Resto del país: 01 8000 910097 www.minproteccionsocial.gov.co Estudio de Suficiencia UPC-POS 2009 Este estudio, realizado por la Dirección General de Gestión de la Demanda en Salud del Ministerio de la Protección Social durante 2008 a partir de información del año 2007, tiene dos énfasis. El primero, en el análisis de los aspectos económicos y financieros de los determinantes del gasto en salud del Sistema General de Seguridad Social en Salud, y el segundo, en la profundización del ajuste de riesgo por edad y sexo de los afiliados al régimen contributivo. La publicación de la Colección Estudios de Suficiencia UPC-POS, de la cual hace parte el presente estudio, ofrece a investigadores, académicos y tomadores de decisión de sistemas de salud con modelos equivalentes al nuestro, detalles técnicos de la metodología utilizada para el cálculo de la prima de aseguramiento en el Sistema General de Seguridad Social en Salud y el costeo del Plan Obligatorio de Salud en Colombia. » Informe al Consejo Nacional de Seguridad Social en Salud El Ministerio de la Protección Social presenta el Estudio de la suficiencia y de los mecanismos de ajuste de riesgo de la Unidad de Pago por Capitación para garantizar el Plan Obligatorio de Salud en el año 2009, correspondiente al cuarto tomo de la Colección Estudios UPC-POS. Las recomendaciones del estudio fueron recogidas por el Consejo Nacional de Seguridad Social en Salud – CNSSS, en los Acuerdos 403 y 404 de diciembre de 2008. Estudio de la suficiencia y de los mecanismos de ajuste de riesgo para el cálculo de la Unidad de Pago por Capitación para garantizar el Plan Obligatorio de Salud en el Año 2009