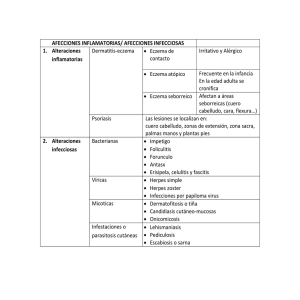
temA 1 - Fisterra
Anuncio

tema 1 Acné I Lourdes Purriños Orgeira. ¿D e qué habl amos? El acné es una enfermedad crónica de la glándula pilosebácea asociada con un aumento en la secreción de grasa. La obstrucción del folículo pilosebáceo influye en la patogénesis de las lesiones inflamatorias, debido a la excesiva producción de sebo por las glándulas sebáceas o por la descamación de las células epiteliales de las paredes del folículo. El aislamiento de altas concentraciones de Propionibacterium en frente y espalda es mayor en pacientes entre 11 y 22 años con acné que en controles, aunque no hay diferencias entre pacientes y controles mayores de 20 años. Por otra parte, los altos niveles androgénicos estimulan la actividad de las glándulas pilosebáceas. Se mencionan como factores de riesgo para padecer acné: n Andrógenos (aunque la mayoría de las mujeres con hiperandrogenismo no lo tienen). n Hereditario nMenstruación Existe una correlación entre la severidad del acné y los episodios de estrés. El acné es el trastorno cutáneo más frecuente en adolescentes. El 28% al 61% de personas entre 10 y 12 años padece acné y la cifra aumenta a un 79% a 95% en los adolescentes de 16 a 18 años. Predomina en edades comprendidas entre los 12 y 25 años; en varones jóvenes tiende a resolverse entre los 20-25 años, mientras que en mujeres puede persistir hasta los 30-40 años. Es más severo en varones que en mujeres. ¿C ómo se diagnostica? El diagnóstico es clínico. Se caracteriza por comedones abiertos, cerrados y lesiones inflamatorias que afectan preferentemente a cara, espalda, parte alta del tronco, brazos y hombros. No es necesario ninguna prueba complementaria. Se debe realizar el diagnóstico diferencial con otros procesos como rosácea, dermatitis perioral, foliculitis bacteriana o erupciones acneiformes inducidas por medicamentos (bromo, yodo,litio…). Clínicamente puede clasificarse como: n Acné comedónico: abundante lesiones tipo comedón (abiertos o cerrados) con escasos cambios inflamatorios. n Acné pustuloso: presencia de pústulas (lesiones inflamatorias) y comedones. n Acné quístico: predominio de lesiones quísticas que dejan cicatriz. Una forma de acné quístico es el acné con- globata, con lesiones inflamatorias multifoliculares quísticas que contienen material purulento, resistentes al tratamiento y que producen cicatrices deformantes. n Acné fulminante: variante poco frecuente, presente en hombres jóvenes caracterizada por síntomas sistémicos (fiebre, artralgias…) : Esta guía incluye imágenes que podrán ver visitando la web: www.fisterrae.es ¿C ómo se tr ata? Deben evitarse el uso de cosméticos grasos, recomendándose productos libre de aceite. Se lavará la piel afecta con agua y jabón neutro o antiséptico. La radiación UV mejora el aspecto de las lesiones de acné, aunque puede haber efecto rebote. No existe evidencia de que las modificaciones dietéticas varíen la gravedad del proceso, por lo que no están indicadas recomendaciones específicas en ese sentido. Para el acné de predominio comedoniano suelen manejarse preparados queratolíticos y para el pustuloso antibióticos tópicos u orales según la gravedad. En el acné leve y moderado suele ser suficiente el tratamiento local: n Peróxido de.Benzoilo al 2,5%, 5 o 10%, ha demostrado su eficacia cualquiera que sea la severidad del acné. Es el tratamiento de primera elección. n También pueden ser útiles los Retinoides tópicos como el ácido retinoico en crema o solución, aplicado a días alternos por la noche, durante la primera semana y después a diario o el adapeleno. Ambos pueden ser irritantes 1 Dermatología al principio. Se utilizarán a bajas concentraciones y se lavará la zona pasadas pocas horas. Iremos aumentando el tiempo de exposición y la concentración a medida que se incremente la tolerancia cutánea. nAntibióticos tópicos: Eritromicina o clindamicina tópica, en gel o solución cada 12 horas. Ambas tienen una eficacia similar y pueden causar sensibilización. La Eritromicina tópica al 1,5-2% aplicada una o dos veces al día reduce las lesiones inflamatorias, comparada con placebo. La clindamicina tópica al 1% aplicada cada noche o dos veces al día reduce las lesiones inflamatorias y/o comedones en pacientes con acné de severidad moderada. Existen preparados que combinan antibióticos tópicos y retinoides. Se mostraron más efectivos que en monoterapia o que placebo para reducir las lesiones inflamatorias, tanto clindamicina como Eritromicina con peróxido de benzoilo. Se recomendará tratamiento oral si el anterior no es efectivo pasados 2 ó 3 meses. Es igual de efectiva Doxiciclina que Eritromicina. La dosis habitual de Eritromicina es de 250 a 500 mg/día durante 3 meses. La dosis de 1 gr/día durante seis meses es más efectiva que dosis menores. La Doxiciclina se utiliza a dosis de 100 mg cada 12 horas 10 días y 100 mg al día hasta completar 2 meses. No se deben utilizar tetraciclinas en menores de 12 años. nLos anticonceptivos orales combinados redujeron las lesiones de acné, los grados de gravedad y la evaluación de acné realizado por el paciente comparado con el placebo. Hubo diferencias en la efectividad de los anticonceptivos orales combinados que contenían tipos y dosis variables de progestágeno. La combinación de 20 mcg de etinilestradiol y 100 mcg de Levonorgestrel es más efectivo que placebo, según dos ensayos clínicos controlados [A]. Los que contenían acetato de Ciproterona manifestaban una mejoría más notable que el Levonorgestrel. El tratamiento hormonal con acetato de Ciproterona y estrógeno durante 6 meses reduce la secreción de las glándulas sebáceas y mejora las lesiones de acné. Se ha comparado la eficacia clínica de los anticonceptivos de segunda y tercera generación, sin observarse diferencias. En el caso de acné grave suelen ser necesarios fármacos orales, manteniendo el tratamiento tópico. El tratamiento con Ácido isotretinoico oral lo debe indicar el dermatólogo, a dosis de 0,5-1 mg/Kg/día, en 2 o 3 tomas coincidiendo con las comidas, durante 6 meses. Alertaremos al paciente de que produce sequedad de mucosas y conjuntivas, lo que se puede corregir con lubricantes como vaselina y cremas hidratantes libres de grasa. Es teratógeno, por lo que en la mujer se debe indicar anticoncepción hormonal durante su utilización y hasta dos meses después. Es necesario hacer un control de función la hepática, los lípidos; realizar un primer hemograma a los 15 días y a continuación cada 2-3 meses. En principio las lesiones papulosas suelen empeorar y la mejoría suele producirse alrededor de las 20 semanas. No se ha demostrado que la Espironolactona sea efectiva en el tratamiento del acné. El tratamiento con láser tampoco ha demostrado ser efectivo en un ensayo clínico controlado [B]. : Esta guía incluye imágenes que podrán ver visitando la web: www.fisterrae.es C riterios de derivación Es aconsejable la derivación al dermatólogo en estos casos: nVariantes severas de acné, como acné fulminante. nAcné nódulo-quístico, que podría beneficiarse del tratamiento con isotretinoína oral. nAcné que cause problemas sociales o psicológicos, incluido trastornos dismorfofóbicos. nPacientes con acné moderado que no mejoran con tratamiento tópico y sistémico durante al menos 6 meses. nSospecha de proceso endocrinológico como causa de acné (ej: síndrome ovario poliquístico) subsidiario de tratamiento. B ibliogr afía Acne. DynaMed. Acne. [Internet].[Acceso 8-1-04]. Columbia: Dynamic Medical Informalizado 01/06/2005. Disponible en:. http:// www.dynamicmedical.com/ Acné Juvenil. En: Dermatología Pediátrica. Fonseca Capdevila E (coord). Madrid: Aula Médica; 2003. p. 925- 980 Acne. Referral Advice - a guide to appropriate referral from general to specialist services. [Internet]. London: National Institute for Clinical Excellence; 2001. [Acceso 15-11-2004]. Disponible en: http://www.nice.org.uk/pdf/Referraladvice.pdf Arowojolu AO, Gallo MF, Grimes DA, Garner SE. Píldoras anticonceptivas combinadas orales para el tratamiento del acné. .[Internet] En: La Cochrane Library plus en español. Oxford: Update Software; julio 2003. [Acceso 15-11-2004]. Disponible en: http://www. update-software.com/clibplus/clibpluslogon.htm Chu AC. Pulsed Dye Laser Treatment of Acne Vulgaris. JAMA. 2004;292:1430. [Medline] [Resumen] Haider A, Shaw JC. Treatment of acne vulgaris. JAMA. 2004 ;292(6):726-35. [Medline] Farquhar C, Lee O, Toomath R, Jepson R. Espironolactona versus placebo o combinada con esteroides para el hirsutismo y el acné. [Internet] En: La Cochrane Library plus en español. Oxford: Update Software; julio 2003. [Acceso 15-11-2004]. Disponible en: http://www.update-software.com/clibplus/clibpluslogon.htm Rosen MP, Breitkopf DM, Nagamani M. A randomized controlled trial of second- versus third-generation oral contraceptives in the treatment of acne vulgaris. Am J Obstet Gynecol. 2003 ;188(5):1158-60. [Medline] 2 tema 2 Alopecia I Lourdes García Bermúdez. Juan Pedro Justel Pérez. I. Pérez Mansilla ¿Q ué es l a alopecia? El término alopecia define la disminución ó pérdida del pelo, localizada o generalizada, temporal ó definitiva de cualquier tipo u origen. Para un entendimiento adecuado de las alopecias es necesario conocer que el crecimiento del pelo es cíclico, pasando por 3 etapas: 1ª etapa de crecimiento (anágena) que dura de 2 a 6 años, en la que el pelo crece 1 cm. cada mes; seguido de un periodo de reposo o catágeno que dura unas 3 semanas; y finalmente se alcanza la fase de caída o telógena (cayendo de forma imperceptible entre 80-100 cabellos/día.) que dura de 3 a 4 meses. Las alopecias representan entre el 3% y el 8% de las primeras consultas en Dermatología. En Atención Primaria, el paciente más común es un hombre joven que consulta por alopecia androgenética (calvicie común). Existen diversas clasificaciones de las alopecias, pero desde un punto de vista pronóstico vamos a distinguir dos tipos básicos: cicatriciales (por tanto irreversibles) y no cicatriciales (potencialmente reversibles). En ambas se produce un desprendimiento del cabello a nivel del folículo, pero en el primer caso existe una destrucción de éste que lo hace irrecuperable y en el caso de las no cicatriciales el folículo no se destruye, sufre cambios funcionales que podrían ser recuperables. La única excepción es la alopecia androgenética que, aunque no es cicatricial es lentamente progresiva e irrecuperable. En las alopecias cicatriciales se consigue pellizcar el cuero cabelludo a nivel de la placa de alopecia (debido a la atrofia folicular), sin embargo en las alopecias no cicatriciales es difícil pellizcar el cuero cabelludo pues persisten los folículos. Tabla 1. Alopecias cicatrizales Alopecias no cicatrizales Congénitas Congénitas Adquiridas: Adquiridas: nAlopecia areata. nCausas físicas (quemaduras, traumatismos, cicatrices,...). nTumores. nInfecciosas (sífilis, piodermitis, tiñas del cuero cabelludo). nAlopecia Androgénica (masculina o femenina). nEfluvios. nTricoti. nDermatosis inflamatorias crónicas (Lupus, liquen, morfea, pseudopelada de Brocq,...). ¿C ómo hacemos el diagnóstico? 1. Anamnesis: nAntecedentes familiares ( alopecia androgénica y alopecias congénitas) nAntecedentes personales: estrés, déficit nutricionales, fármacos, seborrea, acción de agentes físicos o químicos, endocrinopatías... nEnfermedad actual: patrón de distribución (difuso o localizado), tiempo de evolución, manifestaciones acompañan- tes (locales o sistémicas), forma de inicio (aguda, crónica), evolución (en brotes, lentamente progresiva, irreversible). 2. Exploración física Para comprobar si se trata de una caída fisiológica o existe una verdadera alopecia, realizaremos el test del tirón (Pilotracción), que consiste en traccionar con los dedos el pelo de varias regiones, siendo normal que podamos extraer entre 1 y 2 cabellos de algunas zonas. El test del tirón permite una primera aproximación, ya que en casos patológicos con una tracción ligera conseguimos arrancar 4-5 cabellos con facilidad. Es importante valorar la fase en la que se encuentran los cabellos arrancados a simple vista o con microscopio óptico. 3 Dermatología Es importante observar la morfología del cabello, seco y deslustrado en alopecias congénitas o en síndromes carenciales, cabellos miniaturizados en la alopecia androgenética, o cabellos en signo de admiración en la alopecia areata. Analizar el patrón de distribución de la alopecia: difuso (en la alopecia androgenética y en las alopecias congénitas) o localizado, en placas (por regla general en la alopecia areata y en la tricotilomania) También hay que explorar el cuero cabelludo observando la existencia de alteraciones: cicatrices, pápulas, escamas, eritema... 3. Exploraciones complementarias Hay que tener en cuenta que en más de la mitad de los casos de alopecia no es necesario pedir ninguna exploración complementaria, la clínica y la exploración física son suficientes para establecer un diagnóstico firme. Suelen ser problemas temporales autorresolutivos y bastará con una adecuada explicación al paciente. En los casos seleccionados en que solicitemos alguna exploración debemos comenzar por un estudio analítico: hemograma, glucemia, ferritina sérica, creatinina, transaminasas hepáticas, TSH, magnesio y zinc. Son opcionales VDRL o RPR, anticuerpos antinucleares, VIH y Testosterona libre y DHEAs (mujeres con alopecia androgénica). Pueden también indicarse test especiales en caso de sospecha de infección micótica o bacteriana (cultivo, examen directo del talo del pelo y de la escama con KOH). Tiña del cuero cabelludo Causada por los dermatofitos que al invadir el pelo, lo rompen y se produce la alopecia. El diagnostico se realiza por el hallazgo de hifas en examen directo y se confirma con el cultivo, que suele tardar varias semanas. Se suele asociar a tiña de la piel lampiña o de las uñas. Las tiñas no inflamatorias o tonsurantes, se manifiestan como placas parcialmente alopécicas, con cabellos quebradizos que se rompen al alcanzar 1 ó 2 mm. La inflamación es mínima, hay abundante descamación y el margen es preciso. Las tiñas inflamatorias (Querion de Celso), se inician como una palca descamativa que a los pocos días da lugar a una masa inflamatoria y dolorosa de la que caen la mayor parte de los cabellos. Se produce supuración folicular con fístulas y gruesas costras con pelos adheridos. Si no se tratan precozmente producen alopecias cicatriciales en placas. Es de gran importancia conocer que las tiñas del cuero cabelludo se presentan habitualmente en la infancia. En el adulto son muy raras, generalmente se dan en enfermos inmunocompetentes, ya que la secreción sebácea del pelo tiene efecto fungistático. Tratamiento. Utilizar antifúngicos orales, de elección la griseofulvina, a una dosis de 10-15 mg/kg/día en el niño o de 0,5 gr./día en el adulto, durante 6 a 12 semanas. Como alternativa se puede usar Itraconazol en solución a dosis de 3mg /kg /día en monodosis diaria durante una semana, descansando 15 días y luego 2 ciclos más de una semana separados por 3 semanas. A lopecia A re ata La alopecia areata o pelada, es una forma de alopecia no cicatricial, de causa desconocida, mediada inmunológicamente. Se caracteriza por la presencia de una o varias placas alopécicas circunscritas en el cuero cabelludo, sobre piel normal, pudiendo llegar hasta la pérdida de todo el pelo corporal. La causa más frecuente de alopecia localizada (en placas) es la alopecia areata (alopecia no cicatricial). Es una enfermedad de probable base genética y patogenia autoinmume. Afecta a ambos sexos por igual y puede aparecer a cualquier edad, aunque es más frecuente en niños y adultos jóvenes. Su etiología es desconocida, pero hay una serie de datos que hacen pensar en la importancia de la inmunidad, tales como la asociación frecuente de otros procesos autoinmunes (vitíligo, enfermedad tiroidea, anemia perniciosa), con dermatitis atópica y con el síndrome de Down (entre 1-9%). Además, el sustrato histológico en las lesiones precoces está constituido por un infiltrado de células mononucleares fundamentalmente linfocitos CD4+. Se ha implicado un factor de predisposición genética, encontrándose mayor incidencia familiar. El papel del estrés emocional es muy controvertido, en algunos casos puede representar un factor desencadenante. Clínicamente se manifiesta por la presencia de una o varias placas de alopecia no cicatricial, redondeadas u ovales, que suelen localizarse en el cuero cabelludo, aunque no es infrecuente la afectación simultanea de la barba, las cejas o las pestañas. 4 Alopecia En el borde de las placas se pueden objetivar los llamados pelos peládicos , pelos con mayor grosor en su parte distal (en signo de admiración), considerándose su presencia un marcador de actividad. En este borde, los cabellos aparentemente normales se desprenden con gran facilidad. La instauración puede ser paulatina, brusca o fulminante, y da lugar una vez establecida, a diferentes formas clínicas: en placa única, en placas múltiples, alopecia areata total (afecta a todo el cuero cabelludo), alopecia areata universal (afecta a toda la superficie corporal). La evolución de la placa es imposible de predecir, las placas se pueden repoblar espontáneamente, apareciendo un pelo fino y despigmentado que gradualmente irá siendo sustituido por un cabello normal, o mantenerse con recidivas y repoblaciones, o convertirse en alopecia total o universal. El diagnóstico es eminentemente clínico, en los casos que no se pueda excluir con certeza la alopecia cicatricial, la biopsia será definitiva. Tratamiento Diversos estudios han demostrado que la evolución de la alopecia areata es independiente del tratamiento. No existe ningún tratamiento etiológico, y todos ellos van dirigidos a disminuir lo máximo posible el tiempo de aparición del pelo. En estos casos, por tanto, es imprescindible una adecuada explicación al enfermo con el fin de evitar el uso de tratamientos que puedan ocasionar efectos secundarios. Tanto en niños como en adultos, si la afectación es menor del 50% del cuero cabelludo, se prefiere una conducta expectante pues la repoblación es espontánea en más del 50% de los casos, sobre todo en las formas localizadas, que son las más frecuentes. En los niños, cuando la pérdida de cabello es superior al 50% del cuero cabelludo se utiliza el tratamiento tópico con corticoides, y/o minoxidil, y antralina. En los casos más extensos, sobre todo cuando existe una implicación psicológica importante, esta indicada el tratamiento sistémico. En los adultos, si la enfermedad está localizada, el tratamiento tópico puede simultanearse con corticoides intralesionales. Si la alopecia es muy extensa se utilizan: difenciprona tópica, corticoides sistémicos, ciclosporina sistémica ó fototerapia. Hay que tener en cuenta que los corticoides pueden inducir atrofia y deben manejarse con precaución para no transformar una alopecia areata, en principio reversible, en una alopecia irreversible. El tratamiento debe realizarse durante un periodo mínimo de 3 meses antes de valorar el resultado y proponer un cambio en la terapia. Corticoides Comenzaremos aplicando una crema de corticoides de elevada potencia 2 veces al día en las lesiones del cuero cabelludo y de potencia media en la cara durante 3 meses. Si a los 3 meses no obtenemos respuesta, añadimos infiltraciones de Triamcinolona una vez al mes o bien Antralina o Minoxidil tópicos. El principal inconveniente de las infiltraciones es que son dolorosas y producen atrofia. Se deben evitar cuando la afectación es mayor al 30%. Los Corticoides orales son efectivos en los casos de alopecia areata extensa (existe gran controversia sobre su uso). Hay autores que los utilizan en casos de alopecia que progresa muy rápidamente o para conseguir una repoblación inicial. Minoxidil. A la concentración del 5% es efectivo tanto en niños como en adultos. Puede usarse tanto en el cuero cabelludo, como en la barba o en las cejas. Se aplica 2 veces al día y el crecimiento suele ser evidente a los 3-4 meses. Su efectividad aumenta si lo combinamos con una crema de corticoides potentes aplicada media hora después o con la crema de Antralina al 1% una hora al día. Antralina o Ditranol. Tiene efecto inmunomodulador. No tiene apenas efectos secundarios sistémicos, por ello se utiliza en niños. El crecimiento del pelo se aprecia a los 2-3 meses del tratamiento. La antralina es muy irritante, puede causar enrojecimiento, prurito e incluso dolor. Se recomienda un tratamiento corto: el paciente se lava la cabeza al cabo de 20-30 min. de haberse aplicado una crema lavable de antralina a una concentración que oscila entre el 0,25 y el 1 %. Debe evitarse el contacto con los ojos, por lo que no debe aplicarse en las cejas. Además de irritación local, tiñe la ropa y los objetos de forma permanente, por lo que debe aplicarse con cuidado y entregando al paciente una hoja de instrucciones para su correcta aplicación. 5 Dermatología Inmunoterapia tópica. La sensibilización de contacto o inmunoterapia tópica es uno de los tratamientos más efectivos en pacientes con alopecia areata que afecta a más del 50% del cuero cabelludo. El paciente es sensibilizado mediante la aplicación de un potente alérgeno, difenciprona al 2% o dibutil éster del ácido escuárico, posteriormente se aplica semanalmente a una dosis mínima para producir dermatitis de contacto. Sus efectos secundarios son muy frecuentes: prurito, irritación, adenomegalias cervicales e incluso eccemas generalizados y urticaria persistente. En los casos de alopecia muy extensa, que no responde a los tratamientos anteriormente citados, se ha ensayado con PUVA terapia e incluso con Ciclosporina oral. Sus importantes efectos secundarios y la reaparición de placas al dejar el tratamiento hace que deba ser muy bien valorado. A lopecia A ndrogénica Es una alopecia en la que genéticamente se produce una miniaturización progresiva de los folículos del cuero cabelludo como consecuencia de la actuación de la 5-alfa-dihidro-testosterona sobre el órgano diana folicular en personas predispuestas. La alopecia androgénica es la causa más frecuente de caída de pelo, tanto en el varón como en al mujer. Se hereda con un patrón poligénico y se produce por la acción de los andrógenos en personas predispuestas genéticamente. La Testosterona pasa a dihidro-testosterona, por acción de la 5-alfa-reductasa. La acumulación de 5-alfa-dihidro-testosterona inhibe el metabolismo de los folículos. La inducción del pelo terminal a velloso solo ocurre en el cuero cabelludo, en la zona frontoparietal y en el vértex. La asociación de sebo y calvicie es habitual, ya que la glándula sebácea es igualmente andrógeno-dependiente, lo que no implica que la seborrea sea causa de alopecia. El proceso puede empezar en cualquier momento después de la pubertad. En el varón comienza con un retraso de la línea de implantación fronto-parietal (dando lugar a las denominadas entradas). Posteriormente se afecta el área biparietal y el vértex (depilación en coronilla o tonsura), poco después y dependiendo de la influencia genética, se hace evidente el retraso de la línea de implantación fronto-parietal y en tonsura, respetándose siempre la zona lateral y posterior del cuero cabelludo. En la mujer el patrón es más difuso, respetando la línea de implantación del pelo. Suele acentuarse a partir de la menopausia, por la pérdida de la protección estrogénica, pero rara vez es total, el diámetro de sus cabellos se va haciendo más fino y son más cortos y apigmentados, permitiendo ver el cuero cabelludo. Si en una mujer la alopecia es de instauración brusca, o sigue un patrón masculino, acompañada de otras manifestaciones de hiperandrogenismo (hirsutismo, acné, cambios en al voz...) debemos pensar en un trastorno virilizante e incluso en un tumor productor de andrógenos (tumor suprarrenal u ovárico). Tratamiento Desde hace unos años se dispone de 2 fármacos autorizados por la FDA: Minoxidil y Finasterida. En la mujer se puede utilizar Minoxidil, pero no Finasterida. Candidato ideal: varón de entre 18 y 60 años que comienza a notar la aparición de pelo más fino a nivel fronto-temporal y/o en el vértex. No es efectivo en los completamente calvos, para observar resultados se necesita un periodo de 6-12 meses de tratamiento continuado y debe mantenerse de forma indefinida. Minoxidil. En solución entre el 2 y 5%, se aplica 1 ml cada 12 horas y se extiende con los dedos. Debe aplicarse con el cabello completamente seco. Diferentes estudios señalan que es más efectivo minoxidil al 5% que al 2% de concentración, y este último más efectivo que el placebo, en el varón. En la mujer no hay diferencia entre las distintas concentraciones. Efectos secundarios: irritación del cuero cabelludo, puede causar dermatitis de contacto. También se han descrito casos de hipertricosis ( más frecuente en mujeres ente 3-5% en región supraciliar y mejillas). Cuando se aplica 2 veces al día no produce alteración de la presión arterial ni de la frecuencia cardiaca. Está contraindicado en embarazo y lactancia y en pacientes con problemas cardiacos. Finasterida. Es un inhibidor competitivo de la 5-alfa-reductasa tipo 2, enzima responsable de la producción de DHT a partir de la Testosterona en los folículos pilosos de la zona fronto-temporal y vértex del cuero cabelludo. Desde hace años viene utilizándose en el tratamiento de la hipertrofia benigna de próstata. El tratamiento de la alopecia androgénica masculina con Finasterida 1mg, fue aprobada por la FDA en 1997. No es efectivo en varones mayores de 6 Alopecia 60 años (ya que la actividad de la 5-alfa-reductasa no es tan alta como en los jóvenes). La Finasterida oral esta contraindicada en la mujer. Tratamientos hormonales. En la mujer se han utilizado tratamientos hormonales como los antiandrógenos orales con buenos resultados. Se utilizan antiandrógenos tipo acetato de Ciproterona combinado con etinilestradiol (Diane 35®) o solo (Androcur®) La Espironolactona, que es un inhibidor competitivo débil de la unión de los andrógenos a su receptor y reduce la síntesis de Testosterona, tiene cierta eficacia en el tratamiento del hirsutismo, y en la alopecia androgenética femenina de origen suprarrenal. Cirugía. Actualmente se realiza el autotransplante de pelo, tratamiento consolidado y altamente efectivo. Su principal inconveniente es que, al perderse el pelo vecino, hay que realizar varias correcciones. En la mujer, al ser la alopecia más difusa, es más difícil el autotransplante, el área dadora occipital tiene menos pelo que en el varón. En los casos de alopecias cicatrizales de pequeño tamaño, el tratamiento quirúrgico con extirpación directa de la zona afecta puede llegar a ser curativo. Esto es válido sobre todo para casos seleccionados de alopecias cicatrizales traumáticas o de pseudopelada de Brocq. E fluvio Es una pérdida de pelo mayor de lo habitual por un paso prematuro y sincronizado de un gran número de folículos de la fase anágena a telógena. Se inicia 1-2 meses después del factor desencadenante. Como causas estresantes pueden estar: infecciones crónicas debilitantes, enfermedades febriles prolongadas, tensión emocional extrema, dietas hipocalóricas, posparto, cirugías importantes,... Se pone en evidencia con el test del tirón: se arrancan 3-5 cabellos de diferentes áreas. El pronóstico es bueno, y el cabello vuelve a salir en un período de 6 a 12 meses. La alopecia se asocia en ocasiones a enfermedades endocrinas (hiper o hipotiroidismo, hipopituitarismo), ó a enfermedades sistémicas ( lupus eritematoso sistémico o la lues secundaria). La mujer también puede presentar una alopecia por pérdida de hierro, ya sin relación androgenodependiente. Cuando hay pérdidas importantes de hierro, la ferritina que se encuentra en los folículos en crecimiento es liberada al suero, a fin de atender las necesidades de otros órganos, y en consecuencia esos folículos entran en fase telogena produciéndose poco tiempo después la caída. También puede estar causada por múltiples fármacos: los citostáticos, antipsicóticos, anticoagulantes, antitiroideos, Vit A, Propranolol y antiepilépticos. Tratamiento. Su pronóstico es bueno, en 6-12 meses el cabello vuelve a salir, sin que sea preciso otro tratamiento que corregir la causa. En caso de sideropenia, suplementos de Hierro. A lopecia tr aumática Es aquella debida a traumas físicos. Existen 2 tipos: nTricotilomanía: (provocada por el propio paciente). Se denomina así a la alopecia provocada por el tic de coger el cabello entre los dedos de forma continuada, torcerlo y estirarlo. Se localiza a nivel temporoparietal u occipital. Observaremos placas de alopecia parcial con pelos de diferente tamaño, torcidos y rotos. Suelen reflejar un trastorno psicológico leve (en niños) y más importante en adultos. nAlopecia por tracción: Es producida por un peinado inapropiado que estira el pelo con fuerza en alguna direc- ción de forma constante (moños, cola de caballo, uso de peines calientes para alisarse el pelo...). Suele haber alopecia en placas y pelos rotos. Si el mecanismo que induce la tracción cesa, la alopecia se recupera, aunque en casos en que la tracción es muy intensa o duradera puede desembocar en alopecia cicatricial. P seudopel ada de B rocq Una forma localizada de alopecia cicatrizal de una relativa frecuencia y etiología desconocida es la pseudopelada de Brocq. Suele presentarse como pequeñas placas de alopecia de crecimiento lento y progresivo que aunque pueden llegar a afectar todo el cuero cabelludo, está descrita su estabilización con el tiempo en algunos casos. 7 Dermatología D erivación Puede estar indicada una consulta con el dermatólogo en caso de: alopecias areatas recidivantes y/o extensas, las difusas sin causa definida, alopecias cicatriciales y efluvios. B ibliogr afía Armijo M, Camacho F. Tratado de Dermatología. Madrid: Aula Medica; 1999 Bolduc C, Shapiro J. Management of androgenetic alopecia. Am J Clin Dermatol. 2000 May-Jun; 1(3): 151-8 [Medline] Casanova J M, Ribera M. Conducta a seguir ante un paciente con alopecia. FMC 2001; 8:113-27 Castañedo JA. Caída del cabello. Guía de Actuación en Atención Primaria. Barcelona: SEMFYC; 1998 Iglesias Diez L, Guerra Tapia A, Ortiz Romero PL. Tratado de Dermatología. Madrid: Medicina 2000; 1994 Hoffman R. Male androgenetic alopecia. Clin Exp Dermatol. 2002 Jul;27(5):373-82 [Medline] Kim Y, Marjoniemi VM, Diamond T, Lim A, Davis G, Murrel D. Androgenetic alopecia in a postmenopausal woman as result of ovarian hypertricosis. Australas J Dermatol. 2003 Feb; 44 (11): 62-6 [Medline] Thiedke CC. Alopecia in women. Am Fam Physician. 2003 Mar 111; 67 (5): 1007-14 [Texto completo] Whiting DA. Advances in the treatment of male androgenetic alopecia: a brief review of finasteeride studies. Eur J Dermatol. 2001 Jul-Aug; 11(4): 332-4 [Medline] 8 tema 3 Hiperhidrosis I Isabel Expósito Freijomi. ¿D e qué habl amos? La sobreproducción de sudor por las glándulas exocrinas se denomina hiperhidrosis. Los pacientes que la padecen sudan excesivamente, de forma profusa y abundante ante cualquier ejercicio físico o en presencia de elevaciones de temperatura. Existen tres tipos de glándulas sudoríparas en la piel: n Ecrinas: encargadas de la termorregulación., distribuidas por toda la piel. n Apocrinas: encargadas de la comunicación olfativa, localizadas en las axilas, pezones, perineo, área circumanal y conducto auditivo externo. n Apoecrinas: con características intermedias a las anteriores, se localizan en las axilas. El sistema nervioso vegetativo regula la actividad sudomotora mediante los receptores colinérgicos existentes en las glándulas sudoríparas. La sudación generalizada se activa ante estímulos térmicos y está regulada por órdenes centrales provenientes del hipotálamo. Sin embargo, las glándulas sudoríparas de ciertas áreas cutáneas como las palmas de las manos, las plantas de los pies, las axilas y la región craneofacial se muestran especialmente sensibles a estímulos emocionales. El problema principal es el estrés psicosocial que sufre el paciente con hiperhidrosis. La presencia de sudoración excesiva hace que la piel esté mojada traspasando hasta la ropa, especialmente a nivel de las axilas. Si a esta situación le añadimos que en algunos pacientes el olor del sudor es desagradable, debido a la descomposición del sudor y de los restos de las células descamadas de la piel por la acción de bacterias y de hongos que contaminan la zona, situación denominada bromhidrosis, es fácil imaginarse el problema social que representa al alterar la imagen corporal de la persona. Por otro lado, en la piel de las zonas afectadas se produce un color rosado o blanco azulado y en los casos más graves, especialmente en los pies (cuando utilizan zapatos que no transpiran) la piel aparece reblandecida, macerada, donde puede aparecer descamación, fisuras e infecciones, ya sea por bacterias o por hongos. ¿C uántos tipos hay y con qué se rel acionan ? Existen dos tipos de hiperhidrosis: nLocalizada: con predominio en palmas, plantas, axilas, ingles y región craneofacial. nGeneralizada: con afectación de toda la piel. Tabla 1. Hiperhidrosis en función de su origen. Fenómeno primario Fenómeno secundario nPresente en el 1% de la población con predominio en región palmar, palmoaxilar, axilar, plantar y craenofacial. En las mujeres con mamas grandes también en el pliegue submamario. nSe trata de una afección benigna de origen desconocido, si bien se piensa que viene de una hiperactividad simpática con aumento de la respuesta sudomotora periférica. nEnfermedades de la piel (hongos, bacterias, dermatitis de contacto) nFiebre nHipertiroidismo nFeocromocitoma nTrastornos del SNC: Tumor cerebral, ACV nEnfermedades médula espinal : lesión medular, siringomielia, tabes… nPsicógeno nEmbarazo nObesidad nMenopausia nTumor carcinoide nVitíligo nEpidermólisis ampollar nPaquidermoperiostosis nAlcohol nAbstinencia de opiáceos nIngesta crónica de Hg y As nAlgunos fármacos como los Antidepresivos tricíclicos 9 Dermatología ¿C ómo se diagnostica? Es un diagnóstico clínico, normalmente el propio paciente es el que se diferencia del resto de las personas observando que suda profusamente sin motivo aparente y en forma desmesurada para lo considerado normal. (600 ml/dia). Deben descartarse causas secundarias como las señaladas en la tabla anterior. Para objetivar la sudoración existen varias técnicas, aunque su uso en la práctica clínica está orientado a detectar todo lo contrario, la falta de sudoración, y en hiperhidrosis se utilizan de forma experimental: n Técnicas colorimétricas: Impregnar la superficie de la piel con una tintura alcohólica de yodo al 2% que una vez seca se espolvorea con almidón. La mezcla de esta preparación con el sudor produce una decoloración del yodo, lo que permite identificar visualmente las gotas de sudor como puntos azulados marronáceos en la piel, que indican la localización de las glándulas sudoríparas secretoras. n Técnicas evaporimétricas: Se utilizan para evaluar la tasa o volumen de sudación, basándose en los cambios de presión parcial de vapor de agua en una cámara cerrada. También existen colectores de sudor realizados en materiales impermeables que permiten, una vez adheridos a la piel, recoger el sudor secretado en una superficie cutánea delimitada. Estos materiales plásticos o de silicona son de fácil manejo por lo que son los más utilizados, se debe extender el material en estado fluido por la superficie de la piel, de forma que la secreción de sudor por parte de las glándulas sudoríparas deforma el material, produciendo unas impresiones permanentes cuando éste se endurece, y permite contabilizar el número de glándulas activas. n Técnicas electrofisiológicas: Nos miden los cambios en la resistencia eléctrica de la superficie cutánea debidos a la actividad secretora de las glándula sudoríparas. ¿C ómo se tr ata? En la hiperhidrosis generalizada se debe tratar el proceso sistémico, aunque la hiperhidrosis puede ser refractaria. Los anticolinérgicos sistémicos pueden tener un efecto solamente temporal con importantes efectos secundarios (sequedad de boca, visión borrosa, dificultades para la micción), por lo que su uso no se recomienda. Los ansiolíticos, la indometacina, los calcioantagonistas, pueden utilizarse en el tratamiento de la hiperhidrosis palmoplantar, aunque su beneficio es muy limitado. Para hiperhidrosis leves los antitranspirantes comercializados en forma de pomadas y roll-on con hipoclorito de aluminio pueden ser suficientes. En caso de que la hiperhidrosis sea más severa podemos utilizar: 1. Cloruro Alumínico Hexahidratado al 20 a 25% en alcohol etílico al 95%. En la hiperhidrosis localizada se puede aplicar una solución de cloruro alumínico hexahidratado al 20 a 25% en alcohol etílico absoluto al 95% por las noches, con la piel limpia y seca. Para secar las axilas, las palmas y las plantas, una vez aplicado se cubre con una fina película de polietileno y se retira por la mañana, a las 7 u 8 horas, limpiando la zona. Dos aplicaciones suelen proteger la zona durante 1 semana, se pueden repetir cada 2 ó 3 días. Otra forma de utilizarlo son siete noches seguidas y luego se repite cuando reaparece al sudoración (cada 7-21 días). Si el cloruro alumínico aplicado con oclusión causa irritación, se debe aplicar sin oclusión. Esta solución no debe aplicarse sobre piel inflamada, rota, húmeda o recientemente afeitada. Para disminuir la irritación después de lavar la zona se puede aplicar Hidrocortisona al 1% en pomada a la mañana siguiente. Este preparado es inflamable y corrosivo debemos tener la precaución de no tocar con él joyas, ropas ni lacados. Se ha observado que con el tiempo se atrofian las glándulas y la frecuencia de las aplicaciones se hace menor. 2. Otras soluciones tópicas. Una solución de metenamina al 5% en agua también puede ser eficaz. Las soluciones tópicas que contengan glutaraldehido o formaldehído también pueden resultar eficaces, aunque pueden ser irritantes y producen una hiperpigmentación muy manifiesta. 3. Iontoféresis. La iontoféresis con agua corriente puede resultar eficaz., en la afectación palmoplantar, el tratamiento se realiza de tres a seis sesiones semanales, de cada palma durante 30 minutos a 15-20 mA, en el recipiente de iontoféresis se han añadido numerosos agentes, el más efectivo son los anticolinérgicos. Los resultados son dosis-dependientes y limitados en el tiempo, precisan una o dos sesiones por semana para mantener el efecto, y el coste del sistema no permite su uso domiciliario, con lo que el paciente tiene que acudir a un centro terapéutico. 4. Toxina Botulínica. La toxina botulínica (Botox o Dysport), es una de las substancias naturales más tóxicas, producida por el Clostridium Botuli, actúa como una neurotoxina que en dosis de 10 (-9)g/kg es letal. Paradójicamente su uso en dosis ínfimas tiene un uso terapéutico demostrado para las contracturas musculares y para el tratamiento de la hiperhidrosis 10 Hiperhidrosis localizada, especialmente la palmar, con una eficacia que dura unos 3 a 9 meses. La complicación más frecuente que se asocia a su uso es el desarrollo de anticuerpos frente a ella, haciéndose el paciente resistente al tratamiento. La toxina es eficaz debido a los efectos anticolinérgicos en la unión neuromuscular y en las terminaciones colinérgicas de los ganglios simpáticos que inervan las glándulas sudoríparas. En la hiperhidrosis palmar se aplican 50 inyecciones subepidérmicas con 2 mouse unidades, produciendo un área de anhidrosis aproximadamente de 1,2 cm. de diámetro cada una. Es una técnica dolorosa que precisa anestesia previa. Complicaciones frecuentes son la aparición de hematomas en los sitios de punción y el daño de forma temporal de los pequeños músculos de la mano. Está contraindicada en mujeres embarazadas, en enfermedades neuromusculares, enfermedades hematológicas, o pacientes a tratamiento con fármacos que interfieren la transmisión neuromuscular (aminoglicósidos, macrólidos…). Es una técnica cara con una duración limitada. 5. Opciones quirúrgicas. Se deben utilizar en casos extremos y siempre que las medidas conservadoras hayan fallado previamente. La simpatectomía es una técnica quirúrgica utilizada desde 1920 y se reserva como última opción terapéutica. Los ganglios simpáticos T2 y T3 son responsables de la hiperhidrosis palmar, el ganglio T4 controla la hiperhidrosis axilar y el T1 controla la hiperhidrosis facial. La extirpación de estos ganglios se puede realizar con toracoscopia o cirugía abierta, aunque la tendencia actual es hacia la endoscópica. Las complicaciones de este tratamiento son múltiples, además de los riesgos de la cirugía nos encontramos con: sudoración compensatoria ( sudor excesivo en otras partes del cuerpo no afectadas previamente), alteración del gusto, neumotórax, neuralgias intercostales, síndrome de Horner, recurrencia de la hiperhidrosis. Otra técnica es la resección quirúrgica de las zonas afectadas, eliminando así a las glándulas sudoríparas responsables, esta técnica se utiliza especialmente en la zona axilar. La Liposucción subcutánea es otra técnica que busca extirpar las glándulas responsables de la hiperhidrosis axilar. Se realizan pequeñas incisiones y generalmente no hay complicaciones importantes, salvo hematoma, dolor postoperatorio y parestesias. Parece la técnica más segura, aunque no se han documentado sus resultados a largo plazo. Tabla 2. Localización Tratamiento de primera elección Tratamiento de segunda elección Tratamiento de tercera elección Axilar Cloruro alumínico Toxina botulínica Liposucción Palmoplantar Iontoféresis Toxina botulínica Simpatectomía B ibliogr afía Altman R. Hyperhidrosis. [Internet]. eMedicine; 2002. [Fecha de consulta 23 de Mayo de 2003]. Disponible en: www.emedicine.com/ derm/topic893.htm Atkins JL, Butler PE. Hyperhidrosis: a review of current management. Plast Reconstr Surg. 2002 Jul;110(1):222-8 [Medline] Glogau RG. Treatment of palmar hyperhidrosis with botulinum toxin. Semin Cutan Med Surg. 2001 Jun;20(2):101-8 [Medline] Klein AW. Complications and adverse reactions with the use of botulinum toxin. Semin Cutan Med Surg 2001 Jun;20(2):109-20 [Medline] Togel B, Greve B, Raulin C. Current therapeutic strategies for hyperhidrosis: a review. Eur J Dermatol 2002 May-Jun;12(3):219-23 [Medline] 11 tema 4 Psoriasis Cristina Lodeiro Lodeiro; Joaquín Serrano Peña; Jesús del Pozo Losada ¿Q ué I es l a psoriasis? Es una enfermedad cutánea, de carácter inflamatorio, generalmente de curso crónico y recidivante y de etiología desconocida. Su diagnóstico es fundamentalmente clínico: placas eritematosas con escamas nacaradas y bordes definidos. Tiene una incidencia en la raza blanca: 1,5-3% (en España 1,4%). Puede comenzar a cualquier edad, pero es rara en menores de 5 años. Presenta una frecuencia bimodal, con dos picos de máxima incidencia: segunda década (generalmente familiar) y 55-60 años. Evoluciona con remisiones y recaídas espontáneas. Puede persistir toda la vida o durar sólo unos meses. ¿C uál es su causa? Su causa es desconocida. Se presupone una etiología multifactorial. En su aparición influyen factores genéticos: n Marcada agregación familiar n Concordancia en gemelos n Asociación a determinados HLA: más frecuente el Cw6, en pacientes con HLA B27 el inicio es más precoz y la evolución más grave Factores externos desencadenantes: n Traumatismos externos: Fenómeno de Koebner en 30-50%: desarrollo de lesiones psoriásicas tras agresiones traumáticas. Este fenómeno aumenta durante la actividad de la enfermedad. n Infecciones: sobre todo la psoriasis en gotas que aparece 2-3 semanas tras faringitis estreptocócica. n Fármacos: Litio, Beta-bloqueantes, Antipalúdicos, AINEs (Indometacina), supresión del tratamiento con esteroides n Factores psicógenos: el estrés puede desencadenar o agravar una psoriasis n Clima: el clima cálido y la luz solar son beneficiosos, el frío empeora las lesiones n Factores metabólicos: hipocalcemia, exceso de alcohol, diálisis ... n Endocrinos: mayor incidencia en la pubertad y menopausia, mejora en el embarazo. ¿C ómo se manifiesta? Puede afectar a la piel, uñas, articulaciones y con menor frecuencia a las mucosas. La lesión cutánea elemental es una placa eritemato-escamosa rojo oscura con escamas no adherentes blanco-nacaradas y con borde perfectamente delimitado. Suele tener disposición simétrica y las localizaciones más frecuentes son: superficies de extensión (codos y rodillas), zona sacra, cuero cabelludo. El diagnóstico clínico puede ayudarse del raspado metódico de Brocq raspando paulatinamente con una cucharilla veremos 3 signos característicos: n Signo de la vela de cera: al raspar se desprenden muchas escamas. n Membrana de Duncan-Dulckley: seguimos raspando y se desprende una película transparente de epidermis. n Rocío hemorrágico de Auspitz: seguimos raspando y aparece una dermis con sangrado puntiforme (vasos de las papilas dérmicas). Este tercer signo no lo encontraremos en la poriasis invertida ni en la pustulosa. Ligado generalmente a la regresión de las lesiones puede verse en ocasiones el halo hipocrómico de Woronoff, que rodea la lesión. Las uñas están afectadas en un 20-50% de los casos, con más frecuencia en las manos. Es más frecuente si hay afectación articular y en la psoriasis eritrodérmica. A veces es aislada y ayuda al diagnóstico de psoriasis atípicas. Las lesiones más características son: hoyuelos o “pits” (depresiones puntiformes), manchas amarillentas debajo de la placa ungueal en dirección distal hacia el hiponiquio (“mancha de aceite”) y onicolisis e hipertrofia subungueal. La afectación de las mucosas es muy rara. Puede verse en los labios y en el pene (lesiones sin descamación en glande). Si el glande está afectado buscar lesiones en la fisura interglútea ayuda al diagnóstico. 13 Dermatología La afectación de las articulaciones es más frecuente en la 4ª-5ª décadas y tiene una importante asociación familiar. La forma más frecuente (50-70%) es la oligoarticular asimétrica seronegativa. Afecta a las pequeñas articulaciones de los dedos de las manos, interfalángicas proximales y distales. La afectación cutánea generalmente precede a la artritis y su grado de afectación no se correlaciona, aunque la psoriasis pustulosa se asocia a mayor gravedad de la artritis. Tiene mejor pronóstico en general que la Artritis Reumatoide. En las pruebas de laboratorio puede encontrarse: hiperuricemia, anemia leve, equilibrio nitrogenado negativo, aumento de la VSG, de la α-2-macroglobulina y de la Ig A y loa complejos inmunes. F ormas clínicas n Psoriasis vulgar o “en placas”. Es la más frecuente. Se caracteriza por placas eritemato-descamativas localiza- das preferentemente en codos, rodillas, sacro y cuero cabelludo. Estas placas pueden confluir y formar figuras policíclicas. n Psoriasis en gotas. Suele cursar con numerosas lesiones puntiformes (< 1cm.), sobre todo en tronco. Es más frecuente en niños y adolescentes. Es típica su erupción aguda 10-14 días tras una infección estreptocócica, habitualmente de garganta, y que desaparece espontáneamente en 2-3 meses. Generalmente tiene buen pronóstico, en algunos casos con brotes recurrentes, aunque puede ser la forma de inicio de una psoriasis que posteriormente curse en forma de pequeñas placas de evolución crónica.. En principio sólo precisa tratamiento local, pero si aparece en pacientes con varios episodios de faringoamigdalitis suele asociarse tratamiento con Bencilpenicilina 1,2 vía IM, 1 al mes, aunque en una revisión sistemática no se encontraron evidencias para ello. n Psoriasis invertida. Afecta a grandes pliegues (axilas, ingles, submamario, interglúteo). Presenta placas rojo vivo, lisas y brillantes, sin descamación, ocasionalmente con fisuración. n Psoriasis pustulosa. Puede ser: Generalizada tipo Von Zumbusch: puede ser la forma de comienzo de una psoriasis o aparecer en el curso de una psoriasis crónica. Es una forma aguda y poco frecuente. Bruscamente aparece fiebre elevada, malestar general, eritema con pústulas en pocas horas, piel rojo escarlata seca y no descamativa, leucocitosis y aumento VSG. Sin tratamiento puede ser mortal por hipoalbuminemia, hipocalcemia con deshidratación o infección y sepsis. Localizada palmo-plantar: brotes repetidos de pústulas estériles sobre base eritematosa en palmas y plan- tas, simétricas, preferentemente en eminencia tenar, hipotenar y talones. Se secan dejando escamo-costras marrones. Localizada acral: alrededor de las uñas, onicodistrofias. n Psoriasis eritrodérmica. Forma generalizada y grave. Se instaura generalmente sobre cuadros de psoriasis crónica y grave. Eritrodermia exfoliativa seca que afecta todo el tegumento incluyendo pelo y sobre todo uñas. : Esta guía incluye imágenes que podrán ver visitando la web: www.fisterrae.es ¿C uál es su diagnóstico diferencial? El diagnóstico generalmente es clínico y sólo a veces es necesario recurrir a la biopsia, que se caracteriza por: hiperqueratosis paraqueratósica, abscesos de Munro-Saboureaud, acantosis, papilomatosis regular (en dientes de sierra con atrofia suprapapilar, por ello con mínimo rascado deja hemorragias puntiformes -signo del rocío hemorrágico-), infiltrado mononuclear perivascular en dermis. n Dermatitis seborreica: en el cuero cabelludo cursa con una caspa más fina y grasa y responde mejor al tratamiento que la psoriasis. Puede buscarse psoriasis en otras regiones. Constituyen un espectro contínuo de lesiones donde los casos polares se diagnostican con facilidad, pero los casos intermedios en ocasiones son de muy difícil diagnóstico. n Liquen simple: en cuero cabelludo aparece como una placa simple liquenificada pruriginosa cubierta con fina escama. Aunque el picor también puede ocurrir en las lesiones de psoriasis, suele ser mucho más intenso en estos enfermos. n Micosis: las micosis por dermatofitos son muy raras en cuero cabelludo a partir de la adolescencia por el efecto fungistático de la secreción sebácea, por ello se ven generalmente en niños. La escama es más fina y 14 Psoriasis pequeña y tiende a hacer collarete. En los pliegues las micosis curan en el centro y se extienden periféricamente. El examen microscópico y cultivo ayuda al diagnóstico. El intertrigo candidiásico se presenta como un área de eritema y maceración con lesiones satélites. n Eritrasma: área macular marronacea. Fluorescencia roja con luz de Wood. No suele presentar descamación. n La psoriasis en gotas debe diferenciarse de la pitiriasis rosada, pitiriasis liquenoide y varioliforme, lúes psoriasi- forme y tiña del cuerpo. C uándo derivar al segundo nivel asistencial? La mayoría de los pacientes con psoriasis pueden ser atendidos íntegramente en las consultas de atención primaria. Debe considerarse la derivación al segundo nivel en los siguientes casos: nnnno Psoriasis pustular generalizada o psoriasis eritrodérmica nnnoo Psoriasis aguda inestable nnnoo Psoriasis en gotas (posible beneficio de la fototerapia) nnooo Psoriasis que cause importantes problemas sociales o psicológicos nnooo Rash extenso que haga imposible la aplicación del tratamiento por el paciente nnooo Rash en áreas sensibles (cara, manos, pies, genitales) y los síntomas especialmente molestos nnooo Interacción con actividad laboral o escolar noooo Mala respuesta al tratamiento instaurado en atención primaria Ordenados según urgencia de la cita. La derivación debe ser considerada con mayor preferencia si la psoriasis produce interacción con el sueño, disminución de la autoestima, problemas sociales o disminución de la calidad de vida Modificado de NICE. Referral Advice - a guide to appropriate referral from general to specialist services. 2002 [Texto completo] ¿C uál es su tr atamiento? Es muy importante informar bien al paciente y hacerle comprender la naturaleza crónica y no contagiosa de su enfermedad. Un hecho bastante olvidado en los pacientes con psoriasis es la importante implicación psicológica que puede producirles, las limitaciones sociales, la inseguridad, el rechazo y una disminución de la calidad de vida. Existen diversos tests para valorar esta implicación. La cronicidad de este proceso no debe evitar que se preste a estos enfermos toda la atención que necesitan. Existen factores desencadenantes y favorecedores de la actividad de la enfermedad que deben ser evitados en la medida de lo posible: infecciones, trauma físico, tabaquismo y estrés. El sol es beneficioso y existe algún estudio en el que la helioterapia demostró mejoría significativa de las lesiones. No existen evidencias de buena calidad sobre los efectos de otros tratamientos no farmacológicos. Se han realizado pocos ensayos clínicos incluyendo además pocos pacientes. Los únicos tratamientos que demostraron ser eficaces son los farmacológicos, que deben ajustarse según la localización, extensión, tratamiento previo y edad del paciente. n Tratamientos tópicos. Indicados en psoriasis leve (< 25% superficie corporal afectada). El fracaso terapéutico debe basarse en la evaluación subjetiva del paciente y en ocasiones es debido a que éste no puede aplicarselo a sí mismo. 1. Emolientes y queratolíticos: Son utilizados habitualmente como adyuvantes a otros tratamientos para hidratar, evitar la aparición de fisuras y eliminar las escamas. No deben aplicarse en pliegues. Suele utilizarse vaselina salicílica al 2-5% o propylacticare emulsión. 2. Corticoides tópicos. Mejoran la psoriasis a corto plazo. Se pueden considerar de primera elección en psoriasis leve que no responde a otros tratamientos tópicos y en determinadas localizaciones como cara, cuero cabelludo, pliegues, genitales (localizaciones que no toleran otros tratamientos tópicos). Para zonas pilosas pueden usarse en forma de lociones, en zonas más queratinizadas, en ungüentos. Deben utilizarse durante periodos cortos de tiempo. Generalmente se aplican 2 veces al día. En cara y pliegues 15 Dermatología deben usarse los de baja potencia o menor número de aplicaciones, en el resto de la piel los de mediaalta potencia. La betametasona una vez a la semana puede usarse como tratamiento de mantenimiento, aunque con el tiempo los corticoides pueden perder eficacia. Diferencias regionales de penetración de más a menos: Mucosas → Escroto → Párpados → Cara → Pecho y espalda → Extremidad proximal → Extremidad distal → Dorso manos y pies → Palmas y plantas → Uñas. Efectos secundarios: atrofia cutánea, acné esteroideo, dermatitis perioral, rosácea, estrías, infecciones y eccema de contacto (raro). El uso continuo puede producir supresión adrenocortical. 3. Análogos de la vitamina D: Calcipotriol (mejor) y tacalcitol (menos estudios). Derivados sintéticos de la vitamina D con escasos efectos secundarios por vía tópica. Su efectividad es al menos igual a la de los corticoides de mediana potencia. Es efectivo combinarlos con corticoides tópicos, no aplicarlos en cara ni pliegues. Pueden producir hipercalcemia e hipercalciuria dependientes de la dosis, por lo que la dosis semanal no debe sobrepasar los 100 grs. 4. Retinoides (Tazaroteno). Nuevo retinoide usado en forma de gel con resultados similares a los análogos de la vitamina D. Combinado con esteroides tópicos (que además reducen sus efectos irritativos) parece más efectivo que el calcipotriol. Es teratogénico por lo que debe evitarse en mujeres embarazadas o que puedan estarlo. 5. Otros tratamientos tópicos menos usados actualmente son: antralinas (Ditranol), en pautas de contacto corto a altas dosis (preferibles) o prolongado a dosis bajas, y las breas. Son tratamientos eficaces pero mal tolerados: huelen, manchan e irritan. Son útiles como champúes. 6. Fototerapia y fotoquimioterapia (UVB y PUVA). Existen ensayos clínicos que demuestran que ambos tratamientos son eficaces tanto a corto plazo como en terapias de mantenimiento. Pueden tener efectos secundarios importantes: incrementan el fotoenvejecimiento y el riesgo de cáncer de piel (hasta en un 25% de los tratamientos con PUVA a largo plazo). Ambos tratamientos deben ser indicados en el segundo nivel asistencial en algunos casos de psoriasis: extensa, en gota y/o pustulosa. n Tratamientos sistémicos. También utilizados en el segundo nivel. Pueden estar indicados en: psoriasis extensas que no responden a otros tratamientos, formas eritrodérmicas y pustulosas y formas incapacitantes: 1. Metotrexato. Citostático. Tiene efecto antiproliferativo y antiinflamatorio. Produce una mejoría en 7-14 días y su respuesta es máxima en 4-8 semanas. Pocas evidencias. Efecto secundario agudo: depresión médula ósea. Efecto acumulativo: cirrosis hepática en 3% con dosis acumulada de 1,5 gr. Otros efectos secundarios: efecto mutagénico y abortivo, oligospermia, anemia megaloblástica y carcinogénesis. Su sobredosificación se trata con ácido folínico. No utilizar AINEs porque aumentan el riesgo de neumonitis. La hidroxiurea tiene las mismas indicaciones que el Metotrexato, aunque es todavía menos eficaz y su acción es más lenta. 2. Acitretina. Retinoide, análogo de la vitamina A. De elección en psoriasis pustulosa y eritrodérmica. Efectos secundarios: teratogénico (obliga a anticoncepción previa y hasta por lo menos 3 años después de abandonar la medicación), aumento de colesterol y triglicéridos, queilitis y xerosis. 3. Ciclosporina A. Inmunosupresor no citotóxico. Produce la desaparición de las lesiones de psoriasis, sobre todo a dosis elevadas. Requiere estricto control de la función renal y de la tensión arterial. Otros efectos secundarios: hipertrofia gingival, hirsutismo, cefaleas, intolerancia gástrica y temblores. n Las lesiones ungueales asociadas con la psoriasis son difíciles de tratar ya que los agentes locales no llegan a la matriz ni al lecho de la uña. Incluso el PUVA es ineficaz. Si la onicodistrofia es severa, el material queratinoso residual puede ser removido aplicando urea al 20% en una base O/W. Una vez eliminado el material del lecho ungueal puede aplicarse un agente local (preferentemente corticoides bajo oclusión). Un tratamiento opcional consiste en la inyección local de corticoides, aunque es muy dolorosa y sus resultados beneficiosos no son duraderos. Se están desarrollando nuevos tratamientos para la psoriasis dentro de una agrupación denominada tratamientos biológicos: De ellos el alefacept, inmunosupresor inyectable localmente, ha sido autorizado recientemente (1/2/2003) por la FDA. 16 Psoriasis Algoritmo B ibliogr afía Arnold HL, James WD, Odom RB. Andrews : tratado de dermatología. 1993. 4ª ed. Barcelona: Masson; 1993 Ashcroft DM, Po AL, Williams HC, Griffiths CE. Systematic review of comparative efficacy and tolerability of Calcipotriolin treating chronic plaque psoriasis. BMJ 2000; 320:963-967. [Medline][Texto completo] Chalmers RJG, O’Sullivan T, Owen CM, Griffiths CEM. Intervenciones para la psoriasis guttata (Revisión Cochrane). En: La Cochrane Library Plus, Número 2, 2002. Oxford: Update Software. [Resumen] Ferrándiz Foraster C. Dermatosis eritematoescamosas (I). Psoriasis. Eritrodermias. En: Ferrándiz C, ed. Dermatología Clínica.2ª ed. Madrid: Harcourt; 2001. p. 165-175. Freedberg I, Eisen A, Katz SI, Wolff K, Fitzpatrick TB, Goldsmith LA et al, eds. Dermatology in general medicine. 5th ed. New York: McGraw-Hill; 1999 Griffiths C E, Clark C M, Chalmers R J, Li Wan Po A, Williams H C. A systematic review of treatments of severe psoriasis. Health Technology Assessment, 2000;4(40):1-125. [Dare] Naldi L, Rzany B. Chronic plaque psoriasis. Clin Evid 2002; 7: 1488-1507 NICE. Referral Advice - a guide to appropriate referral from general to specialist services. Psoriasis. [Internet].NHS, Nacional Institute for Clinical Excellence; 2001. p-20-21. [Fecha de consulta 28 de Marzo de 2003].Disponible en: http://www.nice.org.uk/pdf/ Referraladvice.pdf Owen CM, Chalmers RJG, O’Sullivan T, Griffiths CEM. Intervenciones antiestreptocócicas para la psoriasis guttata y en placas crónica (Revisión Cochrane). En: La Cochrane Library Plus, Número 2, 2002. Oxford: Update Software. [Resumen] Psoriasis. [Internet]. EBMG, Finnish Medical Society Duodecim; 2002 [Fecha de consulta 28 de Marzo de 2003].Disponible en http:// www.ebm-guidelines.com/ 17 tema 5 Emiliano Fernández-Obanza Windscheid. Ricardo García Sieiro. ¿D e I Verrugas cutáneas qué habl amos? Las verrugas son lesiones epiteliales hiperqueratósicas, circunscritas y de naturaleza benigna producidas por una infección de las células epidérmicas por algunos de los genotipos del virus del papiloma humano, que pueden asentar en cualquier parte de la superficie cutánea. Afectan con más frecuencia a personas jóvenes y se transmiten por contacto, tanto directo como indirecto (fómites, ropas). También puede producirse por diseminación a otras áreas en un mismo paciente. La susceptibilidad individual al contagio es muy variable. El período de incubación oscila entre 2 y 20 meses. En pacientes sometidos a tratamiento inmunosupresor y en pacientes con SIDA pueden aparecer lesiones múltiples y diseminadas de aspecto similar, pero producidas por otros genotipos virales (16, 18, 31 y 33) con potencial evolución hacia carcinoma escamoso. F ormas clínicas y diagnóstico Al diagnóstico se llega habitualmente por la historia clínica y la exploración física. Puede confirmarse por hallazgos compatibles en la biopsia de la lesión. Se clasifican en diferentes tipos en función de su aspecto morfológico: 1. Verruga vulgar. Asociada a los genotipos de VPH 1, 2, 4 y 7. Se presentan como excrecencias circunscritas del mismo color de la piel, con superficie córnea y tacto rasposo. Pueden aparecer en cualquier superficie cutánea y se localizan preferentemente en el dorso de las manos y de los dedos; le siguen en orden de frecuencia: cara, cuello y cuero cabelludo. En algunas localizaciones (párpados, cara y cuello) pueden presentarse como lesiones más pequeñas, blandas y largas (verrugas filiformes) Pueden presentarse como lesiones aisladas o agrupadas en número variable. Debe hacerse diagnóstico diferencial con: n Queratosis seborreicas. Suelen presentarse como pápulas pigmentadas múltiples y fisuradas, a veces con tapones córneos. Tienen márgenes bien definidos y superficie untosa al tacto. Suelen aparecer en pacientes mayores de 60 años. n Moluscum contagioso. Se presentan como pápulas umbilicadas de color blanco con 1-3 mm de diámetro. Suelen ser múltiples. n Queratosis actínicas. Son pequeñas placas eritematosas con superficie hiperqueratósica que aparecen sobre piel con daño actínico previo, se detectan fácilmente por su tacto áspero. Suelen aparecer en personas de edad avanzada a diferencia de las verrugas. n Carcinoma espinocelular. Es un tumor maligno derivado de los queratinocitos que se presenta inicialmen- te como un engrosamiento de la piel con descamación o hiperqueratosis y posteriormente adopta forma de costra cutánea o nódulo duro que infiltrante. Con frecuencia se ulcera y sangra. Suele aparecer en personas mayores de 50 años en áreas fotoexpuestas o sobre queratosis actínica previa. La aparición de un espinocelular en una persona joven suele ocurrir en enfermos inmunosuprimidos. n Queratoacantoma. Tumor benigno derivado de queratinocitos de la capa espinosa, se presenta como nó- dulo eritematoso con tapón córneo central. Tiene un crecimiento rápido, suele ser único y se presentan con mayor frecuencia en individuos mayores de 50 años. Para muchos autores se trata de una variante de carcinoma espinocelular. n Nevus melanocíticos verrucosos. Se reconocen por su superficie lisa, consistencia elástica y presencia de pigmento en su interior, aunque este no es un hecho constante. n Fibromas péndulos (acrocordones), lesiones pedunculadas, de superficie lisa, consistencia blanda y color similar a la piel normal. Tienen un importante componente hereditario, predominan en cuello y axilas y deben diferenciarse de las verrugas filiformes. 2. Verruga plantar. Asociada al VPH tipo 1, son lesiones dolorosas que aparecen en número variable en las plantas de los pies, con aspecto similar a las callosidades. Es común la presencia de múltiples puntos negros en su 19 Dermatología superficie como consecuencia de las trombosis capilares a ese nivel; si se raspan con bisturí producen un sangrado puntiforme. En ocasiones se agrupan dando lugar a placas engrosadas con superficie granulosa que se denominan verrugas en mosaico. Son dolorosas a la compresión vertical, pero sobre todo a la presión horizontal o pellizcamiento. Para su prevención se recomienda la utilización de calcetines de plástico en piscinas públicas. Deben diferenciarse del clavo plantar: hiperqueratosis localizada secundaria a la presión continua, que adopta forma de cono invertido. Carece de puntos negros y el dolor se produce fundamentalmente a la presión vertical. 3. Verrugas planas. Asociadas al VPH 3, se presentan como lesiones ligeramente elevadas, de 2-4 mm de diámetro, coloración amarillenta y difícilmente distinguibles de la piel normal. Su consistencia es blanda y la superficie suave al tacto. Suelen aparecer en cara y dorso de las manos. Deben diferenciarse fundamentalmente de las pápulas del liquen plano las cuales presentan una típica localización en superficies de extensión, color violáceo de las lesiones, afectación de mucosas, estrías de Wickman y se acompañan casi siempre de prurito. 4. Las verrugas anogenitales, por sus especiales características en cuanto a tratamiento, implicaciones y variable potencial oncogénico, requieren ser estudiadas en un tema específico. En general, a la hora de hacer un correcto diagnóstico diferencial también es importante tener en cuenta dos cuadros clínicos cutáneos especiales también producidos por el VPH: n Epidermodisplasia verrucciforme: enfermedad hereditaria con carácter autosómico recesivo, causada por una infección generalizada y persistente por el VPH debido a un déficit en la inmunidad específica al virus de la verruga. Se manifiestan por una erupción diseminada inusual de placas verrucosas eritematosas planas, que evolucionan a carcinoma escamoso en edades tempranas de la vida. n Papulosis Bowenoide: se asocian a una infección por el VPH 16, y se presentan como lesiones papulosas leve- mente pigmentadas, que aparecen en piel y mucosa anogenital en individuos jóvenes de ambos sexos. No es frecuente su evolución a carcinoma epidermoide, pero la presencia de estas lesiones en mujeres o sus parejas se asocia a riesgo elevado de neoplasia de cérvix. ¿C ómo tr atarl as? No existe ningún tratamiento antivírico específico para el HPV de modo que los diferentes tratamientos de que se disponen van a pretender destruir todas las células infectadas por el virus o lograr que el propio sistema inmune del individuo lo realice. Por tanto, el objetivo del tratamiento es eliminar las lesiones cutáneas con una afectación mínima de los tejidos normales. Para lograrlo no siempre es necesaria una intervención terapéutica ya que un porcentaje importante de verrugas desaparece espontáneamente en el transcurso de meses o años. Teniendo en cuenta estas características, se establece que las condiciones que aconsejan tratar las verrugas cutáneas son las siguientes: n Dudas diagnósticas n Verrugas que producen dolor n Interferencia con función fisiológica de los diferentes órganos o sistemas. n Motivos cosméticos Una vez decidido su abordaje terapéutico debemos tener en cuenta y advertir al paciente que: n Ningún tratamiento es 100% efectivo. n Una respuesta inmune adecuada en el huésped es fundamental para lograr el objetivo terapéutico. n Los mejores resultados se obtienen en los individuos más jóvenes con menor tiempo de duración de la infección por HPV. n Es posible la reaparición de las lesiones después de realizado el tratamiento por persistencia de queratinocitos infectados. Existen pocos estudios controlados y los que hay tienen una metodología variable. Basándose en ellos puede considerarse beneficioso el tratamiento tópico con ácido salicílico, probablemente beneficiosas la crioterapia y la inmunoterapia de contacto (dinitroclorobenceno) y con efectividad desconocida o pendiente de ser investigada el resto de tratamientos. Existen sin embargo numerosas guías elaboradas mediante consenso sobre las que elaboramos el esquema terapéutico propuesto en la tabla por orden de recomendación: 20 Verrugas cutáneas Tabla 1. Resumen Manos Pies Verrugas Vulgares No tratar (1) Aplicación local de ácido salicílico Glutaraldehido Crioterapia Curetage y cauterización Imiquimod eliminando la hiperqueratosis (2) Verrugas Filiformes Crioterapia Curetage y cauterización Verrugas Planas (3) Aplicación local de ácido salicílico (crema). Crioterapia Curetage y electrodisección Imiquimod (2) Verrugas Plantares No tratar Aplicación local de ácido salicílico Glutaraldehido Crioterapia Nitrato de plata Imiquimod (2) No tratar Aplicación local de ácido salicílico en apósito al 40% Glutaraldehido Crioterapia Curetage y cauterización Imiquimod (2) Cara Considerar no tratar Imiquimod (2) Resto del cuerpo Considerar no tratar Curetaje y cauterización Crioterapia Imiquimod (2) (1) Algunos autores recomiendan la aplicación de una cinta adhesiva en el tratamiento de las verrugas periungueales. El adhesivo se coloca alrededor del dedo tapando la lesión durante 6 días cada semana hasta su resolución. Estos autores plantean que éste debe ser el primer método utilizado en las verrugas periungeales ya es poco agresivo, resulta efectivo en muchos casos y evita el posible daño de la placa ungueal producido por los demás tratamientos. (2) Indicación no autorizada en ficha técnica en España (3) Algunos autores recomiendan el ácido retinoico (tretinoína al 0,025%) como primera elección en el tratamiento de las verrugas planas. Ácido Salicílico (20-40%) Es el único que realmente ha demostrado su eficiencia en estudios controlados. Es un agente queratolítico que actúa destruyendo lentamente las células epiteliales infectadas y que puede tener cierto efecto inmunoestimulante local debido a la reacción inflamatoria que produce. Se aplica localmente sobre la lesión después de haberla lavado con agua y jabón, a diario, durante varias semanas. En días posteriores, se debe raspar la lesión con piedra pómez o lima de uñas antes de la aplicación del producto terapéutico. Un estudio randomizado ha demostrado que la utilización de un apósito adhesivo sobre la medicación tópica (aplicado directamente sobre la lesión 6 días a la semana durante 2 meses) resulta más efectiva que la crioterapia. En las verrugas plantares se recomienda la aplicación a diario de un apósito adhesivo de ácido salicílico al 40% sobre las lesiones, raspando posteriormente la capa superficial antes de la próxima aplicación. Crioterapia La crioterapia pretende lograr la destrucción de las células infectadas por medio de la congelación de las mismas. El nitrógeno líquido puede aplicarse con un apósito de algodón o en forma de pulverización dirigida a la lesión. El enfriamiento se mantendrá hasta que aparece una zona de tejido congelado alrededor de la verruga (sin superar en ningún momento los 30 segundos de aplicación), espera un intervalo de tiempo hasta que la piel recupere la coloración cutánea normal y se repite la maniobra 1 ó 2 veces más. Después de la aplicación pueden aparecer vesículas que se deben tratar con un antiséptico. Las cicatrices residuales son raras. Actualmente están disponibles en farmacia aerosoles de pequeño tamaño que permiten realizar el procedimiento de crioterapia en el domicilio. El contenido se rocía sobre un aplicador que, una vez congelado, se pone en contacto con la verruga durante 10 20 segundos. Debe evitarse en verrugas localizadas en la cara, genitales o en niños menores de cuatro años Gluteraldehido Disponible en farmacias como fórmula magistral en forma de gel al 10% o solución acuosa al 5-10%. Utilizando un bastoncillo de algodón empapado en la solución, se aplicará sobre la lesión una vez al día. Es conveniente rodear la lesión con vaselina para evitar la afectación de tejidos sanos ya que puede dejar una pigmentación marrón en la piel. Antes de aplicar las siguientes sesiones, se eliminará el tejido necrótico para lograr un efecto máximo. La aplicación se mantendrá hasta la desaparición de las lesiones. No se debe utilizar para el tratamiento de lesiones en la cara o genitales. 21 Dermatología Retinoides tópicos La tretinoína al 0.025-0.05% ha mostrado utilidad en el tratamiento de las verrugas en algunos estudios y algunos autores los recomiendan como opción terapéutica para las verrugas planas. La aplicación será diaria. Nitrato de plata Se aplicará diariamente sobre la lesión hasta conseguir la destrucción de la verruga. Puede producir una cicatriz pigmentada residual en el lugar de aplicación del producto. Cantaridina En algunos casos resistentes una solución de cantaridina al 0,7% en colodion puede ser de gran efectividad. Termocauterización/ Curetaje y Cauterización La resección quirúrgica de las lesiones es un método muy utilizado, pudiendo ser particularmente útil en las lesiones filifomes. Métodos para resecar las lesiones: bisturí y resección eléctrica con asa Cirugía La resección quirúrgica de las verrugas puede ser utilizada en algunas ocasiones, bien cuando hayan fallado los tratamientos anteriores o bien cuando el paciente la acepte como terapia alternativa. Las lesiones más susceptibles de ser tratadas con este método son las verrugas con base de implantación pequeña y sobre todo las verrugas filiformes múltiples. No debería utilizarse en dedos dada la vascularización y la contraindicación del vasoconstrictor en esas zonas. Las técnicas utilizadas son: n Resección con bisturí: con una hoja de bisturí del 21 y una pinza se procede a la resección de la lesión con un afeitado en la base de la misma, previa infiltración con anestesia, a ser posible con vasoconstrictor para evitar el sangrado excesivo. n Posteriormente se procede a la cauterización con barras de nitrato de plata, que dejarán una costra que terminará desprendiéndose sin dejar cicatriz. n Resección con bisturí eléctrico: con asa o con hoja, en las lesiones pediculada o con base poco amplia, en las que no hace falta la utilización de anestesia local dada la rapidez del acto quirúrgico. Se realiza el corte de forma similar que con un bisturí normal pero con la temperatura se produce la cauterización instantánea, dando lugar a una costra que se desprenderá al cabo de unos días. En lesiones de base amplia puede ser necesaria la aplicación de anestesia local. Esta técnica no puede ser empleada en pacientes con marcapasos ( interferencias con el aparato) y debe evitarse la exposición solar para evitar alteraciones de la pigmentación en el lugar de la exéresis. Láser El láser de colorante pulsado se ha demostrado muy eficaz en el tratamiento de las verrugas resistentes, ya que al colapsar los vasos sanguíneos produce la necrosis de las verrugas fuertemente vascularizadas. El láser de CO2 también se ha utilizado ampliamente en el tratamiento de verrugas resistentes al tratamiento, pero debe reservarse para casos excepcionales por su gran agresividad. B ibliogr afía Bigby M, Gibbs S, Harvey I, Sterling J. Warts. Clin Evid. 2003 Jun;(9):1868-81 [Medline] Corona R. Systematic review of Imiquimod for the treatment of genital warts: all that glitters is not gold. Arch Dermatol. 2002 Dec;138(12):1599-601 [Medline] Gibbs S, Harvey I, Sterling J, Stark R. Local treatments for cutaneous warts: systematic review. BMJ. 2002 ;325(7362):461 [Medline] [Texto completo] Gibbs S, Harvey I, Sterling JC, Stark R. Local treatments for cutaneous warts. Cochrane Database Syst Rev. 2003;(3):CD001781 [Medline] Grussendorf-Conen EI, Jacobs S. Efficacy of Imiquimod 5% cream in the treatment of recalcitrant warts in children. Pediatr Dermatol. 2002 May-Jun;19(3):263-6.[Medline] Kuykendall-Ivy TD, Johnson SM. Evidence-based review of management of nongenital cutaneous warts. Cutis. 2003; 71(3):213-22 [Medline] Lowy DR, Androphy EJ. Warts. En: Irwin M. Freedberg Edit. Fitzpatrick’s Dermatology In General Medicine. 6th ed. McGraw-Hill; 2003. p. 2484-2505 Luelmo J. Tratamiento de las verrugas. [Internet]. En: Hospital de Sabadell; 2001. [Acceso 25 de Mayo de 2004]. Disponible en: http:// www.cspt.es/webcsptcastella/CMRAI/medicir/InfProf/DocPautesProtocols/berruguec.htm Walbroehl G. Treating periungual warts with adhesive tape. Am Fam Physician. 1998 Jan 15;57(2):226. [Medline] Wiley D. Genital warts. Clin Evid. 2003 Jun;9:1741-1753. [Medline] 22 tema 6 Herpes zoster y neuralgia postherpética I Adolfo Hervás Angulo; Tarsicio Forcén Alonso ¿D e qué habl amos? El Herpes Zoster es una enfermedad autolimitada, caracterizada por una erupción dérmica vesicular distribuida en la región de un dermatoma cutáneo, asociado o no a dolor neuropático. Se produce por la reactivación del Virus Varicela Zoster –VVZ–, que permanece latente en los ganglios sensitivos tras haber padecido la Varicela (infección primaria) (Albrecht MA, 2008; Bajwa ZH, 2009). La incidencia de herpes zoster en población general se sitúa entre los 215 casos/100.000 habitantes/año (EEUU) (Donahue JG, 1995) y 300 casos/100.000 habitantes/año (Europa). Estas cifras aumentan a partir de los 60-65 años hasta situarse en 1.000 casos/100.000 habitantes/año en pacientes mayores de 80 años (Volpi A, 2005). La incidencia de padecer herpes zoster y neuralgia postherpética aumenta con la edad (>60 años) y con las enfermedades que alteran el sistema inmune (cáncer y quimioterapia, VIH, transplantados). La Neuralgia Post Herpética (NPH) es la complicación más frecuente de la enfermedad y se caracteriza por la presencia de dolor de tipo punzante o quemante localizado en el dermatoma afecto por la erupción al menos un mes después de la aparición de las vesículas. ¿C uál es l a clínica? A. Sintomatología e historia natural (Albrecht MA, 2008; Bajwa ZH, 2009) nSíntomas prodrómicos. Los pacientes pueden presentar días antes a la erupción cutánea síntomas prodrómi- cos. El más frecuente son las parestesias del dermatoma afecto, aunque también pueden aparecer fiebre o malestar general. nErupción cutánea. De características eritematoso-vesiculares; estas lesiones evolucionan a costra en unos 3-4 días. Distribuida a lo largo de un dermatoma cutáneo, normalmente unilateral. La distribución en dermatoma se corresponde a la región de neuronas sensitivas del nervio que está afectado. También pueden aparecer lesiones similares a distancia. n Localización (Helgason S, 2000). El dermatoma más comúnmente afectado suele ser el torácico (62%). Le siguen en frecuencia el lumbar (14%), cervical (11%), Oftálmico (8%), otros (5%). nDolor, normalmente descrito por los pacientes como “quemante o punzante”. Además pueden presentar hipe- ralgesia en el dermatoma afecto. Se debe a la inflamación y la necrosis hemorrágica del nervio afectado. nComplicaciones (Gnann JW Jr, 2002; Galil K, 1997). Aumentan con la edad. Clasificación: Neuralgia postherpética (NPH) (8-25%). Sobreinfeciones dérmicas (2,3%). n Oftálmicos: uveítis, queratitis (1,6%). n Neurológicas: neuropatía motora (0,9%), meningitis aséptica (0,5%). n Ótica (síndrome de Ramsay-Hunt, asociado a parálisis facial) (0,2%). n n B. Neuralgia Post Herpética nLa NPH se define como la persistencia de síntomas sensoriales (dolor, parestesias, alodinia) 30 días después del comienzo del herpes zoster. nEstá mediada por la inflamación y necrosis hemorrágica del nervio infectado por el VVZ (Albrecht MA, 2008; Bajwa ZH, 2009). nNo suele haber un periodo asintomático tras la resolución de las lesiones cutáneas. Se manifiesta como dolor quemante, constante y que suele interferir el sueño. Pueden presentar alodinia (aparición de dolor con estímulos normalmente no dolorosos). Así mismo, los pacientes pueden presentar áreas de anestesia (termal, vibratoria) o parestesias (Albrecht MA, 2008; Bajwa ZH, 2009). nEs la complicación más frecuente del Herpes Zoster, su frecuencia varía entre el 0-25% (Bajwa ZH, 2009; Helgason S, 1996). En un estudio observacional, se apunta a que la aparición de NPH, tras el episodio de herpes zoster es muy poco frecuente en pacientes con edades menores a 50-60 años (Helgason S, 1996; Prognosis, 2000). En pacientes con edades superiores a 60-70 años, la prevalencia es mayor (Helgason S, 1996; Prognosis, 2000). 23 Dermatología En un estudio prospectivo (Helgasson, 2000) se encontraron los siguientes resultados. Entre los pacien- tes menores de 60 años, el riesgo de NPH a los tres meses tras la erupción del zoster es del 1.8% y el dolor era leve en todos los casos. En pacientes mayores de 60 años el riesgo de NPH aumenta: 3.7%, siendo el dolor es generalmente leve o moderado. Después de 12 meses ningún paciente menor de 60 años tenía dolor severo y solo un 3,3% de los pacientes mayores de 60 años tenían dolor moderado. nFactores de Riesgo (Choo PW, 1997; Jung BF, 2004). Los factores de riesgo para padecer una NPH, tras haber sufrido un Herpes Zoster son: Edad (a mayor edad, mayor riesgo). Síntomas prodrómicos sensoriales (parestesias, dolor, etc.). Severidad de las lesiones dermatológicas. Severidad del dolor en el episodio agudo. Inmunosupresión (CKS, 2009; IHMF, 2006; BSSI, 1995; Gross G, 2003) (HIV, trasplantados). Este tipo de pacientes tienen una mayor frecuencia de aparición posterior de NPH. ¿C ómo se tr ata? A. Tratamiento de las Lesiones Dermatológicas del Herpes Zoster Agudo Objetivo: impedir sobreinfección bacteriana y el dolor por roce. nLa higiene de la piel es importante para evitar una infección bacteriana secundaria. nUsar una ropa holgada puede reducir el roce y así disminuir el dolor asociado. nNo se recomienda el uso de antivirales tópicos (Wareham D, 2005; Alper BS, 2000). B. Tratamiento del Dolor en Episodio de Herpes Zoster Agudo (CKS, 2009) Objetivo: disminución de la intensidad y/o duración del dolor en el episodio agudo. nAINES (CKS, 2009): Los AINES por vía oral tienen una eficacia modesta a la hora de reducir el dolor neurálgico agudo en el episodio agudo de Herpes Zoster. En general, para el control del dolor agudo en el Herpes Zoster se recomienda seguir la “escalera analgésica” propuesta por la OMS (CKS, 2009): Primer Paso: Paracetamol. Los AINES parece que tienen una eficacia modesta en el dolor neurálgico agudo del Herpes Zoster. Segundo Paso: combinar al paracetamol un analgésico opioide débil (p.e: Codeína). Tercer Paso: combinar al paracetamol un analgésico opioide potente (p.e: Morfina). nTratamiento antiviral (uso en las primeras 72 horas). No se debe utilizar como única terapia para reducir el dolor neuropático agudo, porque el efecto de la terapia antiviral para reducir el dolor en la neuralgia herpética aguda es modesto. Se pueden utilizar: Aciclovir –800 mg cinco veces / día (7 días)–. El aciclovir acelera la resolución del dolor neuropático agudo (este efecto es más evidente en pacientes > 50 años) (Lancaster T, 1995). Valaciclovir –1.000 mg / 8 horas x 7 días–. El valaciclovir disminuye la duración del dolor neuropático más rápidamente que el aciclovir (media de días de dolor: valaciclovir 38-48 días vs. 51 días aciclovir) (Lancaster T, 1995; Whitley RJ, 1996). Además presenta el mismo perfil de seguridad que el aciclovir. Un inconveniente del valaciclovir es el mayor coste respecto al aciclovir. Famciclovir –250 mg / 8 horas (7 días) ó 750 mg / 24 horas (7 días)–. Es tan eficaz como el aciclovir para reducir la duración de la erupción de las lesiones dérmicas y del dolor asociado (Lancaster T, 1995; Berry JD, 2005). Un inconveniente del famciclovir es el mayor coste respecto al aciclovir. Brivudina –125 mg / 24 horas x 7 días–. Demuestra equivalencia respecto al famciclovir (Wood MJ, 1996) y mayor eficacia respecto al aciclovir (Tricyclic antidepressants, 2000). La Guías del CSK no lo plantea como tratamiento estándar (CKS, 2009). Contraindicación absoluta en pacientes que reciben 5-fluoruracilo (y otras 5-fluoropirimidinas), por supresión de la médula espinal. Solo está comercializada en Europa, no así en otros países, como EE.UU (Alper BS, 2002). nCorticosteroides: Asociar prednisona al aciclovir disminuye el dolor en el momento agudo y acelera la resolución de las lesiones dermatológicas (Jackson JL, 1997). Sin embargo, también se aprecia que asociar prednisona al aciclovir aumenta la aparición de efectos secundarios (Wood MJ, 1996). Este efecto se ha demostrado sólo con el aciclovir, y no con otros tratamientos antivirales (valaciclovir o famciclovir). 24 Herpes zoster y neuralgia postherpética Por lo tanto, a la hora de prescribir corticosteroides en el momento agudo del herpes zoster, se debe valorar los efectos adversos de los mismos, frente al potencial beneficio que se va a obtener. nGabapentina (Beutner KR, 1995). Un ECA de muestra pequeña da como resultado que una dosis única de gabapentina (900 mg) reduce el dolor y la alodinia asociada a la neuralgia herpética aguda. nAntidepresivos tricíclicos (ADT). Una dosis nocturna de ADT, reduce el dolor en pacientes del herpes zoster agudo (Wareham D, 2005). Fármaco de elección: amitriptilina. Conviene comenzar con dosis bajas (p.e: amitriptilina 25 mg/ noc- turno) y tener en cuenta los efectos secundarios y no llegar a dosis altas (pe: amitriptilina 75 mg/ nocturno) y disminuir la dosis en pacientes ancianos o frágiles (pe: amitriptilina 50 mg /nocturno). C. Prevención de la Neuralgia Post Herpética Objetivo: disminución de la incidencia y la severidad de la NPH. 1. ¿Quién debería recibir tratamiento antiviral? (CKS, 2009; IHMF, 2006; BSSI, 1995; Gross G, 2003; Wareham D, 2005; Alper BS, 2002; Plaghki L, 2004): n<50 años: Debido a que la incidencia de NPH en los pacientes menores de 50 años es baja, no se recomienda de manera rutinaria el uso de fármacos antivirales, salvo “condiciones especiales” (ver más adelante). n>50 años: Se recomienda tratar a todos los pacientes dentro de las primeras 72 horas tras la aparición de las lesiones dérmicas. Documentos de consenso recomiendan tratamiento en aquellos pacientes mayores de 50 años que tras 72 horas de comienzo del Herpes Zoster siguen apareciendo lesiones dérmicas nuevas. nIndependencia de la edad. “Condiciones especiales” (CKS, 2009; Alper BS, 2002): Afectación oftálmica. Inmunosupresión. Síndrome de Ramsay Hunt (Herpes zoster ótico). Valorar también en pacientes con posibilidades de complicaciones posteriores: afectación dermatológica importante (p. Ej: eccema atópico generalizado). 2. ¿Cuándo se debería empezar el tratamiento antiviral? (CKS, 2009; IHMF, 2006; BSSI, 1995; Gross G, 2003; Wareham D, 2005; Alper BS, 2002): n<72 horas tras el comienzo de las lesiones dermatológicas: Para lograr la máxima eficacia a la hora de disminuir la severidad de NPH se recomienda comenzar el tratamiento dentro de las primeras 72 horas tras el comienzo de las lesiones dermatológicas. n>72 horas tras el comienzo de las lesiones dermatológicas: No se recomienda comenzar el tratamiento antiviral después de 72 horas tras haber comenzado las lesiones dermatológicas, puesto que la eficacia para reducir la severidad de NPH es incierta. Condiciones especiales (CKS, 2009; IHMF, 2006; BSSI, 1995; Gross G, 2003; Wareham D, 2005; Alper BS, 2002). Debido al riesgo potencial de complicaciones se recomienda comenzar el tratamiento antiviral a pesar de haber pasado 72 horas tras el comienzo de las lesiones dermatológicas en las siguientes situaciones: Afectación oftálmica. Inmunosupresión. Afectación ótica (síndrome de Ramsay-Hunt). 3. Eficacia de los fármacos antivirales: nLa administración de fármacos antivirales dentro de las primeras 72 horas, reducen la intensidad del dolor y la duración de la NPH (Alper BS, 2002; Bowsher D, 1997). nLa eficacia de los fármacos antivirales a la hora de reducir la incidencia (episodios o casos nuevos –casos incidentes– que aparecen en un periodo de tiempo dado, entre los sujetos susceptibles –en riesgo de convertirse en caso–) y la prevalencia (número de casos existentes de un problema definido en una determinada población) de la NPH está menos claro (Alper BS, 2002; Tricyclic antidepressants, 2002). 4. Fármacos antivirales orales: nAciclovir (Dworkin RH, 2007; Jackson JL, 1997) –800 mg 5 veces / día x 7-10 días–. En una revisión sistemática se pudo comprobar que el aciclovir reduce la intensidad del dolor a los 1-3 meses; sin embargo, los estudios eran demasiado heterogéneos permitir realizar un metaanálisis de los datos. 25 Dermatología nValaciclovir (Alper BS, 2002; Hempenstall K, 2005) –1.000 mg / 8 horas x 7 días–. En un ECA comparando el valaciclovir con el aciclovir, sugiere que el valaciclovir puede ser levemente más eficaz en la resolución del dolor. A los 6 meses la prevalencia de la HPH en el grupo aciclovir era del 25,7%, frente al 18,6% en el valaciclovir. nFamciclovir (Alper BS, 2002; Rice AS, 2001). Un ECA (famciclovir a dosis altas –500 mg/8 horas ó 750 mg/ 8 horas durante 7 días–, frente a placebo) demostró disminución de la duración de la NPH no encontró disminución de la incidencia de NPH; si se evidenció una disminución de la duración de la NPH (en pacientes >50 años): 2,2 meses de media en el grupo del famciclovir, frente a los 5,5 meses del grupo placebo. nBrivudina –125 mg / 24 horas x 7 días–. La Guías del CSK no lo plantea como tratamiento estándar (CKS, 2009). Contraindicación absoluta en pacientes que reciben 5-fluoruracilo (y otras 5-fluoropirimidinas), por supresión de la médula espinal; así mismo no se recomienda en pacientes inmunodeprimidos. solo está comercializada en Europa, pero no así en otros países como EE.UU. (Alper BS, 2002). 5. Otros fármacos: nCorticoides. No hay pruebas suficientes para concluir que los corticosteroides son eficaces y seguros en la prevención de la neuralgia postherpética (Rice AS, 2001). nAntidepresivos tricíclicos (ADT) (Alper BS, 2002). Un ECA con una muestra pequeña, no aporta eviden- cias suficientes de que el tratamiento con amitriptilina en el Herpes Zoster Agudo prevenga la NPH. D. Tratamiento del dolor en la Neuralgia Post-Herpética establecida Objetivo: disminución de la severidad del dolor en la NPH establecida. Los tratamientos efectivos contra la neuralgia postherpética son los siguientes: nAntidepresivos tricíclicos (Sabatowski R, 2004; Dworkin RH, 2003). Los ADT reducen significativamente el dolor a las 3-6 semanas de tratamiento. Son considerados fármacos de primera elección (Amitriptilina), siempre que no existan contraindicaciones específicas de uso. Se aconseja precaución en pacientes ancianos, especialmente si son cardiópatas, por sus efectos secundarios potencialmente graves (cardiotoxicidad: hipotensión postural, arritmias, síncopes) (Dubinsky RM, 2004). nGabapentina (Dworkin RH, 2003; Dubinsky RM, 2004; Rowbotham MC, 1996). La gabapentina versus placebo en la NPH reduce significativamente el dolor a las 8 semanas de tratamiento. También puede considerarse como fármaco de primera elección. Los efectos secundarios más frecuentes que puede producir: somnolencia, temblor, ataxia. nPregabalina (Dworkin RH, 2003). Tiene una estructura similar a la Gabapentina. Estudios randomizados (Sa- batowski R, 2004; Dworkin RH, 2003), en pacientes con NPH han demostrado una mejora en el sueño y una disminución en el dolor a dosis de 150 a 600 mg/día. El tratamiento debe iniciarse con 75 mg/ día por la noche. Su lugar en la terapéutica es más discutido, en algunos países como GB se considera de segunda elección (CKS, 2008), tras la Gabapentina y los ADT. La Asociación Americana de Neurología lo considera de primera elección junto a Gabapentina y ADT (Dubinsky RM, 2004). nMórficos. Una revisión sistemática (Hempenstall K, 2005) describe que los mórficos (Oxicodona y Morfina de Liberación retardada) podrían ser efectivos en la NPH, pero tienen un porcentaje elevado de efectos secundarios. Efectos secundarios del grupo de los mórficos: sedación, somnolencia, mareos, estreñimiento, náuseas, vómitos, prurito, trastornos urinarios, entre otros. nTratamientos tópicos: n Capasaicina (Hempenstall K, 2005). Aunque no está comercializada en España con indicación específica para la NPH, podría ser efectiva para el dolor neuropático tras un herpes zoster; sin embargo suele ser mal tolerada por sus efectos secundarios (quemaduras, prurito, eritema) que pueden aparecer hasta en el 50% de los casos. n Lidocaína (Rowbotham MC, 1996). Aunque no está comercializada en España con la indicación específica para la NPH, podría ser efectiva para el dolor neuropático tras un herpes zoster; pueden aparecer efectos secundarios (CKS, 2008) tales como reacciones locales transitorias en la zona de aplicación, como palidez, eritema (enrojecimiento) y edema. nTerapia intratecal (Hempenstall K, 2005). La administración de metilprednisolona intratecal parece que se asocia a buenos resultados, pero su seguridad requiere de más investigaciones. 26 A lgorítmo Herpes zoster y neuralgia postherpética de manejo 27 Dermatología B ibliogr afía Albrecht MA. Clinical Features of varicella-zoster virus infection: Herpes Zoster. UpToDate (version 16.3, octubre 2008). [En línea]. [acceso 19/01/2009]. Disponible en: http://www.uptodate.com. Alper BS, Lewis PR. Does treatment of acute herpes zoster prevent or shorten postherpetic neuralgia? A systematic review of the literature. J Fam Pract 2000;49:255-64. [PubMed]. Alper BS, Lewis PR. Treatment of postherpetic neuralgia. A systematic review of the literature. J Fam Pract 2002; 51: 121-128 [PubMed] [Texto completo]. Bajwa ZH. Postherpetic neuralgia. UpToDate (version 16.3). [Internet]. [acceso 19/1/2009]. Disponible en: http://www.uptodate.com. Berry JD, Petersen KL. A single dose of gabapentin reduces acute pain and allodynia in patients with herpes zoster. Neurology. 2005; 65(3): 444-7. [PubMed]. Beutner KR, Friedman DJ, Forszpaniak C et al. Valaciclovir compared with acyclovir for improved therapy for herpes zoster in immunocompetent adults. Antimicrobial Agents and Chemotherapy 1995; 39(7): 1546-1553. [PubMed] [Texto completo]. Bowsher D. The effects of pre-emptive treatment of postherpetic neuralgia with amitriptyline: a randomized, double-blind, placebocontrolled trial. J Pain Symptom Manage. 1997; 13(6):327-31. [PubMed]. BSSI. Guidelines for the management of shingles. British Society for the Study of Infection (BSSI) Working Party. J Infect 1995; 30(3): 193200. [PubMed]. Choo PW, Galil K, Donahue JG, Walker AM, Spiegelman D, Platt R. Risk factors for postherpetic neuralgia. Arch Intern Med 1997; 157(11): 1217-1224. [PubMed]. CKS. Post-herpetic neuralgia – Management [Internet]. National Library for Health, NHS; 2009 [acceso 19/01/2009]. Disponible en: http:// cks.library.nhs.uk/post_herpetic_neuralgia. Donahue JG, Choo PW, Manson JE, Platt R. The incidence of herpes zoster. Arch Intern Med 1995; 7-21; 155(15): 1605-1609. [PubMed]. Dworkin RH, Corbin AE, Young JP Jr, Sharma U, LaMoreaux L, Bockbrader H et al. Pregabalin for the treatment of postherpetic neuralgia: a randomized, placebo-controlled trial. Neurology 2003; 60: 1274. [PubMed]. Dubinsky RM, Kabbani H, El-Chami Z, Boutwell C, Ali H. Practice parameter: treatment of postherpetic neuralgia: an evidence-based report of the Quality Standards Subcommittee of the American Academy of Neurology. Neurology 2004; 63; 959-965. [PubMed]. Early treatment of acute herpes zoster may prevent or shorten the duration of postherpetic neuralgia. ACP Journal Club 2000. Sept-Oct; 133: 56. Disponible en: http://www.acpjc.org/Content/index.htm. Galil K, Choo PW, Donahue JG, Platt R. The sequelae of herpes zoster. Arch Intern Med 1997; 157; 1209-1213. [PubMed]. Gnann JW Jr; Whitley RJ. Herpes zoster. N Engl J Med 2002; 347(5): 340-346. [PubMed]. Gross G, Schofer H, Wassilew S et al. Herpes zoster guideline of the German Dermatology Society (DDG). J Clin Virol 2003; 26(3): 277289. [PubMed]. Helgason S, Petursson G, Gudmundsson S, Sigurdsson JA. Prevalence of postherpetic neuralgia after a first episode of herpes zoster: prospective study with long term follow up. BMJ 2000; 321(7264): 794-796. [PubMed] [Texto completo]. Helgason S, Sigurdsson J, Gudmundsson S. The clinical Course of herpes Zoster. European Journal of General Practice 1996; 2:12 -16. Journal Club on The WEB. Coment of: Helgason S, Sigurdsson J, Gudmundsson S. The clinical Course of herpes Zoster. European Journal of General Practice 1996; 2: 12 -16. Disponible en: http://www.journalclub.org/vol1/a22.html. Hempenstall K, Nurmikko TJ, Johnson RW, A’Hern RP, Rice A. Analgesic Therapy in Postherpetic Neuralgia: A Quantitative Systematic Review. PLoS Medicine 2005; 2 (7): 628-641. [Texto completo]. International Herpes Management Forum. Improving the management of varicella, herpes zoster and zoster-associated pain. International Herpes Management Forum. IHMF Guidelines; 2006 [acceso 19/1/2009]. Disponible en: http://www.ihmf.org/Monographs/ Monographs.asp. Jackson JL, Gibbons R, Meyer G, Inouye L. The effect of treating herpes zoster with oral acyclovir in preventing postherpetic neuralgia. A meta-analysis. Arch Intern Med 1997; 157(8): 909-912. [PubMed]. Jung BF, Johnson RW, Griffin DR, Dworkin RH. Risk factors for postherpetic neuralgia in patients with herpes zoster. Neurology. 2004 May 11;62(9):1545-51. [PubMed]. Lancaster T, Silagy C, Gray S. Primary care management of acute herpes zoster: systematic review of evidence from randomized controlled trials. Br J Gen Pract 1995; 45(390): 39-45. [PubMed] [Texto completo]. Plaghki L, Adriaensen H, Morlion B, Lossignol D, Devulder J. Systematic overview of the pharmacological management of postherpetic neuralgia. An evaluation of the clinical value of critically selected drug treatments based on efficacy and safety outcomes from randomized controlled studies. Dermatology. 2004;208(3):206-16. [PubMed]. Prognosis: Postherpetic neuralgia was not frequent or severe after a first episode of herpes zoster. ACP Journal Club 2001; 134: 70. Prevalence of postherpetic neuralgia after a first episode of herpes zoster: prospective study with long term follow up. BMJ. 2000; 321(7264):794-6 [PubMed] [Texto completo]. Rice AS, Maton S. Gabapentin in postherpetic neuralgia: a randomised, double blind, placebo controlled study. Pain 2001 Nov; 94: 21524. [PubMed]. Rowbotham MC, Davies PS, Verkempinck C, Galer BS. Lidocaine patch: double-blind controlled study of a new treatment method for post-herpetic neuralgia. Pain. 1996; 65(1):39-44. [PubMed]. Rowbotham MC, Harden N, Stacey B, Bernstein P, Magnus-Miller L. Gabapentin for the treatment of postherpetic neuralgia: a randomized controlled trial. JAMA 1998; 280(21): 1837-1842. [PubMed] [Texto completo]. Sabatowski R, Gálvez R, Cherry DA, Jacquot F, Vincent E, Maisonobe P et al. Pregabalin reduces pain and improves sleep and mood disturbances in patients with post-herpetic neuralgia: results of a randomised, placebo-controlled clinical trial. Pain 2004; 109:26. [PubMed]. Tricyclic antidepressants, capsaicin, gabapentin, and oxycodone are effective for postherpetic neuralgia. ACP Journal Club 2002; 137: 52. [PubMed]. Volpi A, Gross G, Hercogova J, Johnson RW. Current management of herpes zoster: the European view. Am J Clin Dermatol. 2005; 6 (5):317-25.[PubMed]. Whitley RJ, Weiss H, Gnann JW Jr, Tyring S, Mertz GJ, Pappas PG et al. Acyclovir with and without prednisone for the treatment of herpes zoster. A randomized, placebo-controlled trial. The National Institute of Allergy and Infectious Diseases Collaborative Antiviral Study Group. Ann Intern Med. 1996; 125(5): 376-83. [PubMed]. Wareham D. Postherpetic neuralgia. Clin Evid. 2005 Dec;(14):1017-25 [PubMed]. Wood MJ, Kay R, Dworkin RH, Soong SJ, Whitley RJ. Oral acyclovir therapy accelerates pain resolution in patients with herpes zoster: a meta-analysis of placebo-controlled trials. Clin Infect Dis 1996 Feb; 22(2): 341-347. [PubMed]. 28 tema 7 I María de la Cámara Gómez. Bernardino Méndez Naya ¿Q ué Sarna es? La sarna está producida por la infestación del ácaro sarcoptes scabiei, un ácaro que se disemina por contacto íntimo entre miembros de una familia, por contacto sexual y por convivencia en guarderías e instituciones cerradas. El ácaro adulto hembra hace túneles en la epidermis donde vive unos 30 días y pone 2-3 huevos al día. El huevo se incuba en 5 días y la larva se mueve hacia la superficie alcanzando el estado adulto a los 12 días. Los adultos viven en la piel perpetuando el ciclo. El período de incubación es de 2-3 semanas. Los principales síntomas de la sarna son causados por reacciones de hipersensibilidad del huésped y pueden persistir semanas después del tratamiento escabicida: n Prurito intenso que se agrava por la noche. n Urticaria n Presencia de costras y escamas en los casos graves y en los huéspedes inmunodeprimidos. Podemos encontrar unas lesiones típicas que consisten en pápulas inflamatorias con galerías elevadas que terminan en vesículas muy pequeñas de distribución característica. Puede verse el ácaro al final de la madriguera. En adultos normales se distribuyen en: espacios interdigitales, muñecas, codos, región axilar anterior, cintura, región inferior de las nalgas (superficies flexoras y pliegues cutáneos), genitales en los varones y región periareolar en las mujeres. Suelen respetarse la cabeza y la cara excepto en pacientes inmunodeprimidos y en áreas tropicales. En lactantes: Se afectan además palmas de las manos, plantas de los pies y cuero cabelludo. En inmunodeprimidos y en ancianos se observan lesiones diseminadas, costrosas, se añade tendencia hiperqueratosica, alteraciones ungueales, adenopatías y presencia de eosinofilia. Es la denominada sarna Noruega (costrosa) También pueden aparecer nódulos pruriginosos y eritematosos persistentes, que se localizan en genitales masculinos, ingles y cintura (sarna nodular) y que puede durar meses. Puede haber signos de infección bacteriana secundaria. 29 Dermatología ¿C ómo se diagnostica? El diagnóstico se establece por la presencia de las lesiones típicas. La visualización del ácaro, sus huevos o heces es definitiva. Un huésped adulto normal puede tener entre 7 y 15 ácaros. Hay que buscar la típica madriguera, intentar sacarlo con una aguja humedecida con aceite. Se coloca el ácaro en un porta y se observa al microscopio (10 aumentos). También se puede raspar la lesión con un bisturí empapado en aceite y utilizar el material obtenido. Una técnica para encontrar las madrigueras es pintarlas con tinta de pluma. Luego lavar la superficie con algodón y alcohol y la tinta que penetra en el túnel puede hacerlo visible. Luego se raspa el túnel con el bisturí. ¿C ómo se tr ata? Los escabicidas se aplican del cuello para abajo en toda la superficie corporal. En lactantes, casos graves, inmunodeprimidos y recurrencias se trata también el cuero cabelludo y la cara (excepto ojos, nariz y boca). 1. Permetrina al 5% en crema (Permetrina 5% OTC crema ®) Puede considerarse el tratamiento de elección por ser al menos tan eficaz y tener menos riesgos que los demás. Se aplica después de una ducha, por la noche al ir a la cama. Debe lavarse a la mañana siguiente. Se recomienda aplicar la crema en todo el cuerpo incluyendo bajo las uñas de las manos, plantas de los pies e ingles. Dejarla entre 8-14 horas. Esta recomendada una segunda aplicación una semana después. Puede producir un leve picor pasajero. Puede usarse en embarazadas, madres lactantes y niños. 2. Lindano al 1%. (Kife champú ®). No parece tan eficaz como la permetrina y se han comunicado efectos adversos graves, aunque raros, como las convulsiones. Se presenta en el mercado una combinación de Lindano y permetrina (KifeP ® champú y loción). Se aplica por la noche y se lava por la mañana. Era el tratamiento de elección antes de la aparición de la permetrina. Presenta neurotoxicidad (por abuso) y no debe aplicarse en lactantes, embarazadas ni durante la lactancia. Se debe repetir la aplicación una semana después por no ser ovicida (la permetrina sí lo es). 3. Azufre al 10% precipitado en petróleo. Es útil en la sarna noruega. El uso en embarazadas, madres lactantes y niños es seguro y efectivo. 4. Ivermectina. Existen estudios que demuestran que la ivermectina es más eficaz que placebo y posee una eficacia similar a lindano. Es un tratamiento oral, útil en la variante noruega de la sarna. Parece seguro en adultos jóvenes. Existe poca experiencia en niños y se comunicaron efectos adversos serios en ancianos. No debe usarse en lactantes, embarazadas ni ancianos. 5. Tratamiento de los contactos: n Tratar a la vez a todos los miembros sintomáticos de la familia. n Tratar a los contactos sexuales n Tratar a todos los compañeros de habitación y a los cuidadores si presentan síntomas. n Lavar la ropa interior, vestidos, sábanas y toallas. Aspirar habitación en caso de sarna noruega a causa de la gran cantidad de ácaros presentes bajo las costras. 6. Tratamiento sintomático: n Se puede usar una pomada de corticoide una vez realizada la terapia escabicida para aliviar el prurito y los eritemas. n Antihistamínicos al acostarse para aliviar el prurito [Antihistamínicos H1 no sedantes]. n Pomadas hidratantes. n Si hay infección secundaria (Staphylococcus o Streptococcus pyogenes), pueden usarse antibióticos orales. Eri- tromicina, Cefalosporinas de primera o penicilinas resistentes a penicilinasa. B ibliogr afía Bigby M . A systematic review of the treatment of scabies. Arch Dermatol. 2000 Mar;136(3):387-9 [Medline] Flinders D. De Schwelnitz P. Pediculosis and scabies. Am Family Physician 2004; 69: 341-348 [Medline] [Texto completo] Roberts RJ . Clinical practice. Head lice. N Engl J Med. 2002 May 23;346(21):1645-50 [Medline] Walker GJA, Johnstone PW. Interventions for treating scabies (Cochrane Review). En: The Cochrane Library, Issue 2, 2004. [Resumen] [Texto completo en español en: Cochrane Plus] Walker G, Johnstone P. Clin Evid. 2003 Jun;(9) :1854-61. [Medline] 30 tema 8 Beatriz López Alonso. Antonio Beltrán Rosel I Pediculosis I ntroducción Pediculosis a la infestación humana producida por el piojo. El hombre puede verse afectado por dos especies: Pediculus humanus var. capitis, el más extendido, muy frecuente en niños en edad escolar y que habita en el cuero cabelludo; Pediculus humanus var. corporis, que aparece principalmente en indigentes, personas hacinadas o con muy poca higiene, y afecta a distintas áreas del cuerpo; por último, Pthirus pubis o piojo púbico, llamado vulgarmente ladilla, que habita el pelo púbico, y que se considera una enfermedad de transmisión sexual (ETS). Los piojos miden entre 2 y 5 mm y son de color marrón oscuro. Los piojos del cuero cabelludo y del cuerpo son muy parecidos entre sí, y de forma más alargada que las ladillas. Los piojos de la cabeza y las ladillas pasan la mayor parte del tiempo fijados al cabello y descienden a la piel únicamente para alimentarse, cada 4-6 horas. Los piojos corporales viven entre los pliegues de la ropa y tienen predilección por las zonas más cálidas del cuerpo, principalmente cintura y abdomen. Los tres tipos son hematófagos, y cuando se alimentan inyectan con su saliva sustancias vasodilatadoras y anticoagulantes. Aunque en condiciones favorables los piojos pueden sobrevivir fuera del huésped hasta 3-4 días, en general no son capaces de hacerlo más allá de 15-20 horas, debido a la necesidad que tienen de alimentarse con tanta frecuencia. Los piojos no saltan ni vuelan, por lo que la transmisión se produce en la mayoría de los casos tras un contacto directo y prolongado con una persona infestada. Esto se debe a que el parásito necesita un cierto tiempo para pasar de un mechón a otro (ya que sólo lo hace con los ganchos de su primer par de patas). Contrariamente a la creencia popular la transmisión a través de fómites – peines, gorros, objetos personales, etc.- tiene poca importancia epidemiológica, y tampoco se relaciona con una higiene deficitaria (de hecho los piojos tienen predilección por cabellos limpios). ¿Q ué síntomas producen ? Aproximadamente la mitad de los casos son asintomáticos, encontrándose liendres en el pelo sin ningún tipo de clínica. En los sintomáticos, la principal manifestación es el prurito, producida por una reacción alérgica a la saliva del piojo y que aparece normalmente tras varias semanas del primer contacto. Pueden acompañar al prurito excoriaciones, lesiones de rascado y linfoadenopatías cervicales reactivas. En ocasiones puede aparecer un rash por hipersensibilidad similar a los exantemas víricos. En el caso del piojo corporal, hay que resaltar su importancia como vector de Bartonella spp., principalmente la B. quintana, agente causal de la fiebre de las trincheras. La forma clínica en caso de infección por B. quintana varía según se transmita por pulgas o por piojos. A través de pulgas es más probable que el paciente desarrolle una enfermedad por arañazo de gato o una angiomatosis bacilar. Si por el contrario, es un piojo el agente vector, es mayor la probabilidad de que se manifieste en forma de síndrome febril o de endocarditis. Con distribución universal, los piojos pueden trasmitir Rickettsia prowazekii agente causal del tifus epidémico (tifus clásico o tifus transmitido por piojos) y de la enfermedad de Brill-Zinser, especialmente en refugiados. El hombre es el único reservorio. La rickettsia se elimina por las heces del parásito y el hombre al rascarse inocula el microorganismo a través de la piel. La enfermedad se caracteriza por un síndrome pseudogripal que a los pocos días se acompaña de exantema generalizado respetando palmas y plantas. A veces, la enfermedad puede recidivar años más tarde en una forma más leve, denominada enfermedad de Brill-Zinser. El caso de los piojos corporales es algo distinto. Suelen afectarse más adultos que niños y se asocia con una falta extrema de higiene. Ello explica su alta incidencia en caso de catástrofes o campos de refugiados. Suelen verse más en países de clima frío, donde se utilizan ropas gruesas que sirven de refugio al parásito. En este caso la transmisión a través de fómites es muy frecuente. En las ladillas la infestación es principalmente en pelo púbico y proximidades: abdomen, muslos, tórax, aunque no es extraño encontrarlas incluso en las cejas si se trata de una parasitación extensa. Excepcionalmente podemos encontrarlos en cuero cabelludo. La mácula cerulea es la lesión característica. Mácula gris-azulada, producida por el deposito de hemosiderina en las capas profundas de la dermis como consecuencia de las sucesivas picaduras del piojo al alimentarse. 31 Dermatología ¿C ómo se diagnostica? El diagnóstico se basa en la búsqueda de piojos adultos o en su defecto liendres, que no indican necesariamente infestación activa. Solo deberían tratarse infestaciones activas (las que poseen piojos adultos). La búsqueda de los adultos se ve facilitada si el cabello está húmedo, ya que los movimientos del parásito son más torpes. Nos ayudaremos cepillando el pelo mechón a mechón, con un peine normal o con liendreras, desde la raíz hasta la punta. Se aconseja poner un paño blanco o una toalla sobre los hombros para visualizar mejor los piojos que van cayendo. Es conveniente hacer siempre una segunda revisión para descartar infestación parasitaria. Junto con la visión del parásito, podemos encontrar también lesiones de rascado, excoriaciones o reacciones alérgicas. El diagnóstico diferencial en cuero cabelludo debe hacerse principalmente con la caspa, mucho más fácil de desprender que las liendres. Los piojos del cuerpo deben sospecharse en personas indigentes o con poca higiene personal que se quejan de prurito. Es importante buscarlos entre los pliegues de la ropa y no en el cuerpo, aunque aquí encontraremos las lesiones de rascado, defecaciones del parásito o restos de sangre. Debemos hacer diagnóstico diferencial con dermatitis y escabiosis si las lesiones están muy diseminadas. En p. pubis debemos hacer diagnóstico diferencial con dermatitis por las lesiones en piel y con candidiasis en casos extremos con gran cantidad de liendres. ¿C ómo se previenen ? Es conveniente una educación sanitaria debido a la importancia de una detección precoz, que evite su diseminación y la aparición de síntomas. Aunque no se ha demostrado la transmisión a través de fómites, es relativamente frecuente la detección de liendres en objetos personales. Recomendando eliminar los parásitos, si no es posible mediante lavado, guardando el objeto en una bolsa de plástico cerrada 2 semanas o en una bolsa en el congelador. Una vez diagnosticado un caso debe realizarse la búsqueda de infestación activa en familiares, compañeros de clase y demás contactos estrechos. En refugiados, el uso de mosquiteras impregnadas con piretroides como profilaxis antimalárica ha demostrado una clara disminución de la incidencia de piojos. ¿C ómo se tr atan ? En la actualidad no existe consenso sobre el tratamiento. Hay diferentes pautas según edad, presentación clínica, antecedentes personales, disponibilidad y grado de resistencia local a los pediculicidas. Todos actúan a nivel del sistema nervioso del parásito, presentando diferente eficacia según sea liendre, ninfa o adulto. Sólo deben tratarse aquellos individuos con una infestación activa, nunca como profilaxis. En menores de 2 años no se recomienda inicialmente tratamiento farmacológico, siendo preferible la eliminación mecánica, y sólo si ésta fracasa asociar Permetrina, de elección por su menor toxicidad. También usaremos Permetrina en embarazadas y durante la lactancia. En menores de 6 meses está totalmente contraindicado el uso de pediculicidas. El tratamiento se aplicará siempre sobre cabello seco, acompañándose de la eliminación manual de los piojos y liendres. El cabello húmedo disminuye la concentración del fármaco. Las cremas y lociones son más eficaces que los champús, que se diluyen con el agua. Pueden emplearse gorros de plástico para aumentar la eficacia, nunca toallas que absorben parte del producto. Usaremos guantes de plástico o de látex para su aplicación, evitando así reacciones de hipersensibilidad. Tras dejar actuar el producto, debe lavarse el cabello, peinarlo y dejar secar al aire. Si el tratamiento se ha realizado correctamente, a las 24 horas la persona deja de ser infectiva. Los principales pediculicidas son: n Piretrinas. Sustancias derivadas del crisantemo. Inestables frente al calor y la luz, por lo que carece de activi- dad residual. Nula actividad ovicida, por lo que se recomienda una segunda aplicación una semana después. Existen resistencias que varían según la zona geográfica. Comercialmente se presenta en combinación sinérgica con piperonil butóxido. Las piretrinas son sustancias seguras, ya que se absorben poco a nivel cutáneo. Existen preparaciones en forma de champú, loción, spray,... etc. Los efectos secundarios son mínimos, y todos a nivel local. 32 Pediculosis n Permetrina. Combinado de piretrinas, con mayor estabilidad (2 semanas). Se utiliza en agricultura como pestici- da y como repelente de mosquitos. Su mecanismo de acción es similar al de las piretrinas... Existen preparados con concentraciones que varían del 1 al 5%, en lociones, cremas y champús. Como pediculicida basta con concentraciones del 1%. Aplicación: extender bien el producto por el cabello y dejar actuar durante 10 minutos, después aclarar con abundante agua. Se recomienda una segunda aplicación a los 7-10 días. Presenta como únicos efectos secundarios las reacciones cutáneas y la hipersensibilidad. Es considerado el tratamiento de elección, por ser el más seguro y eficaz. n Lindano. Compuesto organoclorado, derivado del DDT, eficaz frente a adultos y liendres. Es el más tóxico de todos. Produce neurotoxicidad, sobre todo en niños y lactantes. Contraindicado en epilepsia, embarazo o lactancia. Se ha documentado resistencia al Lindano en algunos países. Aplicación: en cuero cabelludo, Lindano champú al 1% durante 4 minutos, dejar actuar y lavar posteriormente, para el resto del cuerpo preferible la utilización de loción o crema. Dado que casi un 50% de las liendres permanecen viables, conviene realizarse siempre una segunda aplicación. Actualmente se considera como tratamiento de segunda línea, por su toxicidad. n Malathion. Menos tóxico que el Lindano, pero más que la Permetrina y las piretrinas. Es pediculicida y exce- lente lendricida. Basta con una única aplicación, realizándose una segunda aplicación a los 7-10 días, sólo si se observa de nuevo la presencia de piojos adultos. Presenta algunas reacciones cutáneas y oculares. Aplicación: frotar todo el cabello y cuero cabelludo hasta humedecerlo bien, dejar secar de forma natural y lavar el pelo a las 8-12 horas de su aplicación. El tratamiento de la pediculosis corporal deberá hacerse mediante una buena higiene personal, lavado de ropa a 55º C durante 20 minutos o lavado en seco, uso de insecticidas directamente sobre la ropa. El uso de pediculicidas se deja para el tratamiento de las liendres adheridas al vello corporal, o en el caso de coinfecciones con piojos del cuero cabelludo, ladillas o incluso sarna. El tratamiento de la pediculosis púbica se hace mediante tratamiento tópico junto a medidas higiénicas. Las ropas de cama, toallas y ropa intima deberá ser lavada. Algunos pacientes requieren una segunda aplicación entre el 3º y 7º día tras finalizar la primera. Para el tratamiento púbico se puede usar crema de Permetrina al 1% y con menor frecuencia champú de piretrinas combinadas con piperonil butóxido. Ambas deben aplicarse directamente sobre las áreas afectadas y lavarse a los 10 minutos. El champú de Lindano al 1% se puede aplicar igualmente sobre el área afectada con lavado minucioso a los 4 minutos. La afectación de las cejas implica la necesidad de tratar mediante cura oclusiva con ungüento, por ejemplo vaselina, dos veces al día durante 10 días. Es conveniente tratar a las parejas sexuales del infestado en el último mes. B ibliogr afía Burkhart CN, Burkhart CG. Odds and ends of head lice: characteristics, risk of fomite transmission, an treatment. J Clin Dermatol 1999;2:15-18. Burkhart CG. Relationship of Treatment-Resistant Head Lice to the Safety an Efficacy of Pediculicides. Mayo Clin Proc. 2004;79:66166. [Medline] Dodd CS. Interventions for treating headlice. The Cochrane Database of Systematic Reviews 2001, Issue 2. Art. No.: CD001165. DOI: 10.1002/14651858.CD001165. [Resumen] [Resumen en español: Cochrane Library Plus] Esteban C, Sanz J, Villó N, De la Rubia L, Requena T, Villa M, Ais A et al. Medimecum, guía de terapia farmacológica. España: Adis International Ltd.; 2004. Flinders DC, De Schweinitz P. Pediculosis an Scabies. Am Acad Fam Physic 2004;69:341-48 [Texto completo] [Medline] Heukelbach J, Feldmeier H. Ectoparasites-the underestimated realm. Lancet 2004; 363: 889-91. [Medline] Jones KN, English JC 3d. Review of common therapeutic options in the United States for treatment of pediculosis capitis. Clin Infect Dis June 1, 2003;36:1355-61 [Medline] Ko CJ, Elston DM. Pediculosis. Am Acad Dermatol 2004;50:1-12. [Medline] Pericas J. La pediculosis en el niño. FMC 2003;10(9):603-10. Wendel K, Rompalo A. Scabies and Pediculosis Pubis: An update of Treatment Regimens and General Review. Clin Infect Dis 2002:35(Suppl 2):S146-51 [Medline] 33 tema 9 Lesiones cutáneas elementales I Manuel Ferreiro Gómez, Jesús del Pozo Losada, Ana Balado López, Santiago Cano Martínez A partados de l a historia clínica dermatológica La historia clínica dermatológica debe recoger al menos estos puntos: nExamen físico dermatológico, que incluya piel, mucosas, pelo (distribución, textura y cantidad) y uñas (pueden pro- porcionar información sobre enfermedades latentes), con una descripción de lesiones atendiendo a estos criterios: ßTipo. ßTamaño. ßBordes. ßColor. ßHumedad. ßTemperatura. ßUntuosidad. ßTurgencia. ßForma y disposición. ßDistribución: áreas de localización característica (Ej.: pliegues, mucosas, zonas fotoexpuestas,…), patrón morfológico (Ej.: simetría), extensión (Ej.: circunscrito, regional, general, universal). ßEvolución: localización y fecha de inicio, patrón de diseminación, localización actual, modificaciones respecto a lesión inicial. nExamen físico general, con especial atención a la palpación de linfadenopatías, hepatomegalia y esplenomegalia. nDescripción de la enfermedad actual: ßSíntomas asociados a la lesión cutánea actual: prurito, quemazón, dolor ßSíntomas de enfermedad aguda (fiebre, sudoración, escalofríos...) o crónica (malestar general, anorexia, pérdida de peso.,..); importancia especial: artralgias, mialgias, fenómeno de Raynaud,... ßFactores precipitantes ßEpisodios anteriores y tratamientos previos. nAntecedentes personales y familiares: ßAlergias a fármacos, atopia,... ßEnfermedades conocidas (asma...), operaciones.,.. ßHábitos: tabaco, alcohol, otras drogas. ßAntecedentes sociales: profesión, aficiones, viajes,... ßAntecedentes sexuales. ßAntecedentes familiares de trastornos cutáneos y atopia. Tipos de lesiones elementales clínicas Primarias. Aquellas que se forman de novo sobre piel sana: nInconsistente ßMácula: (Figuras 1-5): lesión plana, circunscrita e inconsistente debida a un cambio de coloración de la piel de color, tamaño y forma variable; puede ser resultado de: n Alteraciones de la pigmentación. n Anomalía vascular: congénita (angioma) o adquirida (telangiectasias). n Extravasación sanguínea: petequias, equimosis, púrpura, hematoma. nDe contenido sólido: ßPápula (Figuras 6-10): lesión elevada, circunscrita, <0’5 cm. de color, forma y tamaño variable; puede tener origen en: 35 Dermatología n Epidermis. n Unión dermo-epidérmica. n Dermis (Figuras 11-12): acúmulos serosos (Habón o roncha, que se caracteriza por ser evanescente), depósitos de sustancias, infiltrados inflamatorios o neoplásicos. ßPlaca: (Figuras 13-14): Elevación en meseta que ocupa una superficie relativamente grande en compara- ción con su altura y que generalmente es resultado de la confluencia de pápulas. ßNódulo (Figuras 15-16): lesión redondeada, circunscrita, profunda y palpable. ßGoma: lesión nodular granulomatosa. ßTumor (Figuras 17-22): lesión masa o nódulo grande que se produce por proliferación celular nDe contenido líquido: ßVesícula (Figura 23): lesión elevada, circunscrita, de contenido seroso o hemorrágico, <0’5 cm. Su origen puede ser: n Intraepidérmico: edema intercelular (espongiosis), pérdida de puentes intercelulares (acantolisis). n Subepidérmico. ßAmpolla o flictena (Figura 24): lesión de similares características que la vesícula, pero >0’5 cm. ßPústula (Figuras 25-27): lesión elevada, circunscrita, que contiene exudado purulento, de color, forma y tamaño variable. ßQuiste (Figura 28): lesión tipo cavidad, con contenido líquido o semisólido, de consistencia elástica. Secundarias: aquellas que se forman a partir de una alteración patológica previa: nPor pérdida de sustancia ßExcoriación (Figura 29): excavación superficial por pérdida de epidermis, secundaria al rascado. ßErosión (Figura 30): lesión deprimida por pérdida de epidermis y dermis papilar. ßÚlcera (Figura 31): lesión deprimida por pérdida de epidermis, dermis y tejido celular subcutáneo. ßFisura o rágade: grietas lineales que afectan a epidermis y dermis superficial. ßFístula: trayecto anómalo que comunica la superficie cutánea con cavidad supurativa o éstas entre sí. nPor modificación de lesiones primitivas: ßTemporales: n Escama (Figuras 32-34): depósito seco formado por la acumulación excesiva de estrato córneo. n Costra (Figura 35): depósito indurado que se forma por desecación de exudados de la lesión previa. n Escara (Figura 36): depósito indurado que se forma por necrosis cutánea. ßPermanentes: n Atrofia (Figura 37-38): área de adelgazamiento de la piel, que se caracteriza por la pérdida de vello, transparencia de vasos sanguíneos y plegamiento excesivo. n Esclerosis (Figura 39): área de induración de la piel que puede ser debida a proliferación colágena, infiltración celular o edema en dermis o tejido celular subcutáneo, y que se caracteriza por dificultad de plegamiento. n Cicatriz (Figura 40): área de regeneración de un defecto cutáneo previo con afectación de dermis; puede ser hipertrófica, atrófica o esclerótica. n Liquinificación (Figura 41): área de engrosamiento de la piel, que se caracteriza por prominencia de las líneas de la piel, y que generalmente es secundaria al rascado. Patrones morfológicos Color, varía según: nCantidad de melanina en función de raza, herencia y exposición solar: ßAumentada en zonas erógenas (fisiológico). ßFalta de melanina: albinismo (generalizado); vitíligo (localizado) y zonas de decoloración como las cicatrices. 36 Lesiones cutáneas elementales nRiqueza capilares sanguíneos, perfusión tisular y hemoglobina (oxihemoglobina y hemoglobina reducida): ßBuena oxigenación y perfusión coloración rosada. ßEn anemia se aprecia palidez sobre todo en mucosas, conjuntivas y lechos subungueales. ßEn poliglobulias predomina un aspecto rubicundo. ßSi la oxigenación es defectuosa aumenta la hemoglobina reducida y si es >5 g/dl aparece cianosis. ßLos estados de shock con vasoconstricción cutánea se asocian a frialdad y palidez. nPresenciade otros pigmentos como bilirrubina (si es >2 mg/dl aparece ictericia) o carotenos (en exceso color amarillento). nOtros fenómenos como el roce o traumatismos repetidos; cambios localizados como el cloasma gravídico en el embarazo o “mariposa lúpica” en el LES. Temperatura: Puede estar normal, aumentada o disminuida y no es uniforme. Está aumentada en situaciones que afectan a todo el organismo (fiebre, hipertiroidismo) o de forma localizada (celulitis); disminuida en el hipotiroidismo o como signo de enfermedad vascular (p. ej. isquemia de una extremidad). Humedad. Depende de la hidratación, la acción de las glándulas sudoríparas, el calor ambiental y el estado neurovegetativo. nPuede estar aumentada (en palmas, plantas y axilas) en personas normales, con fiebre, labilidad afectiva o tirotoxicosis nExiste sequedad en personas con piel envejecida (sobre todo en invierno), mixedema, ictiosis, fármacos (retinoi- des, atropínicos,…). Untuosidad. Condición oleosa que puede adquirir la piel por efecto de las glándulas sebáceas (aumentada en queratosis y dermatitis seborreica) Turgencia. Es la resistencia que se aprecia al efectuar un pliegue en la piel (en antebrazo, frente o tórax). Evalúa de forma rápida la hidratación tisular. F orma y disposición de l as lesiones Una vez que se ha identificado el tipo o tipos de lesión es necesario considerar su forma, disposición entre sí, patrón de su distribución y extensión: nLesiones lineales y disposición lineal: característica simple pero importante porque a menudo indica una causa exógena: ßFenómeno de Koebner (isomórfico): traumatismos seguidos por nuevas lesiones en la piel traumatiza- da (Ej. psoriasis) ßNódulos con disposición lineal: como p. Ej. en una tromboflebitis superficial, poliarteritis nudosa o micosis profundas ßLíneas de Blaschko: líneas que siguen los nevos epidérmicos que no se corresponden con ninguna estructura nerviosa o vascular conocida de la piel. nLesiones anulares y arciformes y disposición anular y arciforme: se produce esta disposición cuando una lesión redonda se disemina en forma periférica y retrocede en el centro o cuando se producen lesiones separadas con una disposición anular: ßLesión en iris o en ojo de buey: mácula o pápula eritematosa anular, con un centro papuloso o vesiculoso de coloración purpúrea o negruzca (típica deleritema multiforme). ßNumular (en forma de moneda), típica del eccema. ßDiscoide (en forma de disco), típica de lupus eritematosa cutáneo. nLesiones agrupadas: las pápulas, las ronchas, los nódulos y las vesículas pueden producirse en grupos: ßHerpetiforme: grupos de vesículas en cualquier parte de la superficie cutánea (típica del herpes simple); si sigue un dermatoma hablamos de zosteriforme. ßCorimbiforme: acumulación central de lesiones más allá de las cuales hay lesiones separadas dispersas (Ej. verruga vulgar). nDisposición reticular: se produce un patrón como una red o encaje como ocurre por ejemplo en la livedo reticulares. 37 Dermatología Distribución de las lesiones cutáneas Se pueden clasificar como localizados (aislados), regionales o generalizados; el término total (universal) indica el compromiso de toda la piel, el pelo y las uñas: nDistribución bilateral y simétrica pensar en una causa endógena o sistémica (reacciones de hipersensibilidad, exantemas virales, psoriasis, eccema atópico,…) nLas enfermedades exacerbadas por la luz se localizan en zonas expuestas. nLas áreas de pequeños traumatismos repetidos o las zonas donde toca piel con piel explica la distribución de enfermedades como la psoriasis. nLas zonas donde la piel está caliente y húmeda (axilas, región inframamaria e inguinal, interglútea, interdigital, boca, vagina) favorece la candidiasis. nLa distribución dermatomal es típica del hespes zóster. nEl patrón folicular es típico de enfermedades como el acné. E x ámenes complementarios Examen con luz de Wood: la luz de Wood es una luz ultravioleta de longitud de onda larga (320-400nm) que es muy útil en el diagnóstico de algunas enfermedades cutáneas como la dermatofitosis (verde) y el eritrasma (rojo). También es útil en el examen de las lesiones blanquecinas de la piel, donde acentúa el contraste de las lesiones epidérmicas sin cambiarlo en las alteraciones pigmentarias dérmicas. Diascopia: consiste en presionar dos laminillas de microscopio la superficie cutánea para saber si el color rojo de una mancha cutánea es debida a la dilatción capilar (eritema) o a la extravasación de sangre (púrpura). Test clínicos: nSigno de Nikolsky: desprendimiento de la epidermis por medio de la presión lateral del dedo sobre la piel sana en enfermedades ampollosas intraepidérmicas. nSigno de Darier: desarrollo de un habón en las lesiones cutáneas de la mastocitosis tras rascado. nSigno de Auspitz: aparición de pequeños puntos hemorrágicos (rocío hemorrágico) tras la extracción de las escamas en las placas de psoriasis. Test epicutáneos: se utilizan en el estudio y diagnóstico de las dermatitis de contacto. Se aplican pequeñas cantidades del posible alérgeno en una zona cutánea para reproducir la dermatitis. Test microscópicos: nTinción de Gram: útil si se sospecha etiología bacteriana. nPreparación de KOH: se utiliza para el diagnostico de dermatofitosis. Consiste en la incubación de escamas, pelo o fragmentos de uñas con KOH a concentraciones de entre 10-40% lo que deshace la queratina y permite la visualización de los micelios. nTest de Thank: estudio microscópico de las células obtenidas de la base de vesícula o ampollas, mediante la tinción de Giemsa o azul de toluidina. nRascado profundo o afeitado de un surco y visualización posterior del sarcoptes o sus huevos con aceite de inmersión, diagnóstico de escabiosis. Biopsia cutánea: tiene un gran valor en el diagnóstico, se realiza con mucha facilidad y puede hacerse mediante escisión, afeitado o punch (biopsia en sacabocados). B ibliogr afía Fitzpatrick TB, Eisen AZ, Wolff K, Freedberg IM, Austen KF eds. Dermatology in General Medicine. 6th ed. New York: McGraw Hill; 2003 Habif TP. Clinical Dermatology: A Color Guide to Diagnosis and Therapy. 4th ed. C.V. Mosby; 2003 Habif TP. Skin Disease: Diagnosis and Treament. 2nd ed. Mosby-Year Book; 2005 Odom RB, James WD, Berger TG. Andrew’s dermatología clínica. 2 vol. Madrid: Marbán; 2004 Dermatology, 3rd edition. Two-volumes. S. Moschella and H. Hurley. W.B. Saunders Company, Philadelphia, 1992. :Esta guía incluye imágenes que podrán ver visitando la web: www.fisterrae.es 38