1.1.- Las derivaciones del ECG (primera clase teórica sobre el ECG)
Anuncio

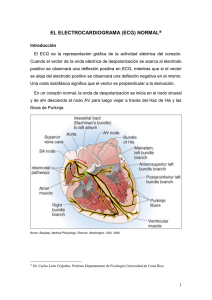
Electrocardiografía: Lo más básico. Derivaciones. Ondas. Segmentos. Intervalos. www.telecardiologo.com Pedro Serrano, MD, PhD, FESC Zaragoza (Spain) © 2007 Páginas web de interés sobre el ECG: www.virtual.unal.edu.co/cursos/medicina/2005050/index.html Univ. Colombia www.ecglibrary.com/ecghome.html Dr. Jenkins http://medstat.med.utah.edu/kw/ecg/index.html Dr. Yanowitz Ante todo, el ECG es una prueba complementaria y debe de interpretarse siempre en el contexto clínico del paciente. La despolarización va del endocardio al epicardio, y la repolarización va del epicardio al endocardio. El Electrocardiógrafo: Es un galvanómetro diseñado para que muestre la dirección y magnitud de las corrientes eléctricas producidas por el corazón. La corriente eléctrica del miocardio posee múltiples direcciones (vectores), la sumatoria de estos es registrada mediante electrodos colocados sobre la piel en diferentes partes del cuerpo. Electrocardiógrafo de Einthoven. Fisiólogo holandés nacido en la Isla de Java Premio Nóbel. Las derivaciones del ECG: AVR AVL V6 V1 V2 III V3 AVF V4 II V5 I Derivaciones de miembros o de extremidades: Derivaciones del plano frontal o coronal: I, II, III, AVR, AVL, AVF Derivaciones bipolares de extremidades ó de Einthoven: Tienen voltaje intermedio. Fueron las 1as en usarse. I (DI): electrodo (+) brazo izdo y (-) brazo dcho, va de 0º a 180º. II (DII): electrodo (+) pierna izda y (-) brazo dcho, va de +60º a -120º III (DIII): electrodo (+) pierna dcha y (-) brazo izdo, va de +120º a -60º (+) (+) (+) Derivaciones unipolares de extremidades, monopolares de extremidades, o de Wilson: Son las derivaciones de menor voltaje. La “a” es porque los potenciales son amplificados. La v es de “vector”. AVL (left) brazo izdo AVR (right) brazo dcho AVF (foot) pierna izda (+) (+) (+) AVR AVL I III II AVF Reglas de voltaje: II = I + III AVR + AVL + AVF = 0 Derivaciones precordiales o torácicas: Derivaciones del plano horizontal o sagital: V1-V6 ó C1-C6 “Chest” ó T1-T6 “Thorax” Derivaciones precordiales: Posición de los electrodos: V1: En el 4º espacio intercostal, con el borde paraesternal dcho. V2: En el 4º espacio intercostal con el borde paraesternal izdo. V3: Entre V2 y V4. V4: En el 5º espacio intercostal con línea medio clavicular izda. V5: En el 5º espacio intercostal con la línea axilar anterior. V6: En el 5º espacio intercostal con la línea axilar media.. V1-V6 C1-C6 “Chest” ó T1-T6 “Thorax” Derivaciones precordiales: Son las de mayor voltaje y amplitud, por estar más cerca del corazón. Precordiales derechas: V1-V2. Precordiales de transición: V3-V4. Precordiales izquierdas: V5-V6. Precordiales septales: V1-V2-V3 AVR AVL V6 V1 V2 III V3 AVF V4 II V5 I Derivaciones Derechas: AVR, V1, V2 Derivaciones Izquierdas: I, AVL, V5, V6 AVR Cara AVL lateral alta: I, AVL V6 V1 V2 III V3 AVF V4 V5 II Derivaciones Inferiores o diafragmáticas: II, III, AVF I Vectocardiograma: derivaciones X, Y, Z. Estandarización normal del ECG El papel electrocardiográfico tiene cuadrículas de 1 mm. • El sentido vertical mide voltaje: 10 mm = 1 mV 1 mm = 0,1 mV • El sentido horizontal mide tiempo: 25 mm = 1 sg 1 mm = 40 msg = 0,04 sg ECG convencional: amplitud de la señal. Estandarización completa o normal: 1 milivoltio (mV) = 10 mm 0,1 mV = 1 mm Cuando las derivaciones precordiales son de alto voltaje se debe poner la estandarización media: 1 mV = 5 mm ECG convencional: duración de la señal. Estandarización completa o normal: 40 msg (0,04 sg) = 1 mm Velocidad normal del papel: 25 mm /seg. Cuando hay taquicardias, puede aumentarse la velocidad a 50 mm/seg. Cuando hay bradicardias, puede disminuirse la velocidad a 12,5 mm/seg. Ondas del ECG Posibles formas de las ondas: Unimodales: una sola dirección oscilación (positiva o negativa). de - Bimodales: en joroba de camello. - Bifásicas: una oscilación positiva y la otra negativa. - Melladas. Onda P. Corresponde a la despolarización auricular. La pendiente ascendente indica la despolarización de aurícula dcha y la pendte. descendente la de auríc. izda. La repolarización auricular está enmascarada en el QRS. El eje de la P en el plano frontal es de 0 a +75º, así que: • Es negativa en AVR, y puede serlo en V1 y V2. • Es positiva en II-III-aVF Duración normal: < 120 msg. Amplitud normal: < 0,25 mV. Puede estar mellada y ser normal. Suele verse bien en II, V1 y V2 (por tener mayor amplitud). QRS. El QRS es la representación gráfica de la despolarización ventricular. Duración normal: 60–100 ms. • Onda Q: Toda primera onda negativa. • Onda R: Toda onda positiva. • Onda S: Toda onda negativa después de la R. Cómo nombrar las Ondas del QRS en el ECG Existen tres vectores de despolarización ventricular, que determinan la morfología del QRS: El primer vector (1) de despolarización septal se dirige de izquierda a derecha, y de atrás hacia adelante. El segundo vector (2) es el vector que despolariza la masa ventricular izquierda (es el de mayor voltaje), se dirige de derecha a izquierda, de arriba a abajo y de atrás hacia adelante. El tercer vector (3) es el vector que despolariza la parte basal y el ventrículo derecho, se dirige de izquierda a derecha, de abajo hacia arriba y de atrás hacia adelante. Tiempo de activación ventricular Ondas Q “fisiológicas” o normales. Se producen por la activación del septo medio. - Voltaje (altura) < 25% de la R que le sigue. - Duración es < 40 msg. * Si el eje del QRS es “izquierdo” (está a menos de +60º), suele aparecer en derivaciones I, AVL, V5 y V6. * Si el eje del QRS es “derecho” (está a más de +60º), suele aparecer en derivaciones II, III y AVF. Progresión de R y S. En condiciones normales: - Las R aumentan de amplitud de V1 - V2 a V5-V6. - Las S disminuyen de amplitud de V1-V2 a V5-V6. - La transición de S>R a R>S ocurre en V3 ó V4. Suele haber: - S profundas en V1 y V2. - Complejos isodifásicos en V3 y/o V4. - R con amplios voltajes en V5 y V6. Si la transición de S>R a R>S es precoz (V1-V2): existe rotación anterior, antihoraria ó levorrotación (predominio del ventrículo izdo). Si la transición de S>R a R>S es tardía (V5-V6): existe rotación posterior, horaria ó dextrorrotación (predominio del ventrículo dcho). Causas de no progresión de las ondas R: - Necrosis septal antigua. - Fibrosis miocárdica anciano. - Cambios posicionales. del Amplitud del QRS. Hay criterios de alto voltaje (habitualmente indican hipertrofia ventricular izquierda) si una o varias de: - Alguna R > 30 mm. - Alguna S > 30 mm. - La suma de la R mayor y la S mayor es > 35 mm. Hay criterios de bajo voltaje (habitualmente por obesidad, derrame pericárdico o bronquitis crónica, mixedema...) si: pleural, anciano, - En todas las derivaciones precordiales todas las R y S son < 8 mm. Alto Voltaje por hipertrofia del ventrículo izquierdo (HVI) Duración del QRS. En condiciones normales es: <120 msg <0,12 sg <3 mm Causas de QRS ancho: - Bloqueos completos de rama (izda o dcha). - Hipertrofias ventriculares. - Marcapasos. - Síndromes de preexcittación. - Alteraciones electrolíticas (ej.- hiperpotasemia). - Hipotermia. - Necrosis. - Extrasistolia ventricular. - Taquicardia ventricular. - Taquicardia supraventricular con conducción aberrada. - Miocardiopatías. Onda T. Corresponde a la repolarización ventricular. La onda T normal siempre va dirigida en el mismo sentido del QRS que la precede, salvo en las precordiales derechas. En el ECG normal, la onda T: - Es siempre positiva en las derivaciones I, II y V3-6. - Es siempre negativa en AVR. - Puede ser positiva o negativa en V1-V2, III y AVF. La amplitud y voltaje de la onda T es variable. Onda U. Está ubicada entre la onda T y la onda P del siguiente latido. Puede ser normal, o ser signo de hipopotasemia. Normalmente mide < 1/3 de la amplitud de la onda T de la misma derivación. La dirección de la onda U es a misma que la de la onda T de la misma derivación. Las ondas U son más prominentes con frecuencias cardiacas bajas, y se ven mejor en precordiales dchas. Se produce por la repolarización lenta de la red subendocárdica de Purkinje. Segmentos Miden distancias entre ondas. En condiciones normales son isoeléctricos (horizontales). Segmento PR: Desde el final de la onda P hasta el inicio del complejo QRS. No se usa en la práctica clínica. El punto J: es la unión entre el final del complejo QRS y el inicio del segmento ST. Segmento ST: “ST”: Desde el punto J hasta el inicio de la onda T. Normalmente es isoeléctrico. Es importante porque en el ST se reflejan las lesiones miocárdicas. El punto J: es la unión entre el final del complejo QRS y el inicio del segmento ST. ST Descendente, ascendente u horizontal. ST Horizontal, suprradesnivelado o infradesnivelado. ST Cóncavo, convexo, rectificado... El ST debe considerarse en cada derivación y es básico en el diagnóstico de la cardiopatía isquémica. Puede ser: - Descendente, ascendente u horizontal. - Horizontal, suprradesnivelado o infradesnivelado. - Cóncavo, convexo, rectificado... Repolarización ó ST-T Incluye al segmento ST y a la onda T. A veces el límite exacto entre el final del segmento ST y el inicio de la onda T no se distingue claramente Miden distancias entre ondas. Intervalos Están compuestos por ondas y segmentos. Intervalo PR: “PR”: Incluye la onda P y el segmento PR. Valores: * Normal: 120 - 200 msg (3-5 mm). * < 120 msg (<3 mm): Por sínd. de preexcitación, taquicardias, y ritmos nodales o auriculares bajos . * > 200 msg (>5 mm): por bloqueo AV de 1er grado (BAV-I). Intervalo QT: “QT” Incluye el QRS, el ST y la onda T. Se mide en las derivaciones precordiales donde haya Q (ej.- V5 y V6) A > frecuencia cardiaca, < duración del QT. Valor normal: entre 0,35 y 0,45 sg. Suele medir el 45% de la duración del ciclo cardiaco. Causas de QT corto: - Hipercalcemia. - Hiperpotasemia. - Digoxina. - Repolarización precoz (atletas). Causas de QT largo: - Fármacos antiarrítmicos (amidarona...). - Cardiopatía isquémica. - Miocardiopatías. - Hipocalcemia. - Mixedema. - Síndrome del QT largo hereditario: •Sin sordera (síndrome de Romano-Ward). •Con sordera (síndrome de Jerwell-Lange-Nielsen). Los QT largos causan taquicardias ventriculares tipo torcida de punta, que pueden dar síncope y muerte súbita. Cálculo del QT corregido: Determinación rápida del QT normal Formula de Bazett: QTc = (QT)/SqRoot RR (en segundos) Guía del “pobre” para los límites del QT normal: Con FC = 70 lpm, QT normal <400 msg. Por cada 10 lpm más de 70 lpm, restarle 20 msg. Por cada 10 lpm menos de 70 lpm, sumarle 20 msg. Ej.- a 80 lpm, QT < 380 msg a 60 lpm, QT < 420 msg
![1.7.- GuÃa para el diagnóstico de las arritmias [Nuevo]](http://s2.studylib.es/store/data/003275403_1-933643bde583bd96e7422e5bb575f5ca-300x300.png)