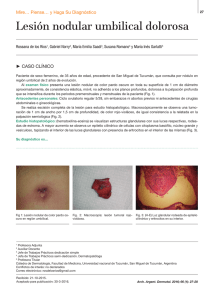
Endometriosis: Monografía sobre causas, síntomas y tratamiento
Anuncio

“AÑO DEL FORTALECIMIENTO DE LA SOBERANIA NACIONAL” “INSTITUTO DE EDUCACIÓN RICARDO PALMA” ALUMNA: CARLA JIMENA RAMOS LLANTO DOCENTE: OBSTETRA. FANNY JACQUELINE NAVARRO AVALOS CURSO: METODOLOGIA DEL TRABAJO MONOGRAFIA: ENDOMETRIOSIS ESPECIALIDAD: ENFERMERIA JULIO DE 2022 15 DE ………. LIMA, ………. 1 DEDICATORIA Quiero dedicarle este trabajo primeramente a Dios que me ha dado la vida y fortaleza para terminar este proyecto de investigación. A mis padres por estar ahí cuando más los necesito, por siempre impulsarme a ser mejor y lograr con éxito mi carrera. 2 INDICE Dedicatoria ...................................................................................................................... 2 Indice...................................................................................................................................... 3 Prólogo .......................................................................................................................... 16 Introducción .................................................................................................................... 6 Definición ......................................................................................................................... 7 Epidemiología Pathogenesis Patologia Causas Factores de riesgos Orígenes del estrógeno en la endometriosis Resistencia a la progesterona en la endometriosis Sintomatología Dolor relacionado con la endometriosis Primeras pruebas para diagnosticar la endometriosis 2.1. Examen ginecológico 2.2. Ecografía 2.3. Pruebas de laboratorio Laparoscopia Tratamiento para el dolor Manejo Medico Caso clinico ................................................................................................................... 20 Conclusiones ................................................................................................................. 21 Ánexos o Apendices...................................................................................................... 24 Bibliografia ..................................................................................................................... 28 3 PRÓLOGO La endometriosis es una de las patologías ginecológicas benignas más frecuente, ocurre en un 7-10% de las mujeres en edad reproductiva y es causal de dolores crónicos e infertilidad. Se trata de una población joven y sana por lo demás. La sospecha diagnóstica de esta entidad debe ser alta y su manejo multidisciplinario. La endometriosis colorrectal representa una variable altamente incapacitante y es aquí donde se plantea la necesidad de un tratamiento más agresivo para su resolución. Frente a esto nos preguntamos, ¿qué rol tiene la cirugía?, ¿cuáles serían sus ventajas y desventajas?, ¿por qué deberíamos elegirla como método terapéutico? La presente monografía fue inspirada por MI MADRE que le diagnosticaron esta enfermedad, que motivo interconsultas, ateneos y búsqueda de bibliografía. 4 Resumen La endometriosis es una enfermedad inflamatoria benigna, dependiente de estrógeno, que se caracteriza por la presencia de glándulas y estroma endometrial en un sitio distinto a la cavidad uterina. Las principales teorías sobre su patogénesis involucran la menstruación retrograda, el metaplasma del epitelio germinal, y la diseminación metastásica. Las lesiones típicamente se localizan en la pelvis; en ovarios, ligamentos uterosacros y saco de Douglas, sin embargo, también pueden encontrarse fuera de esta. La enfermedad ocasiona un cuadro clínico variado que involucra dismenorrea, dispareunia, dolor pélvico e infertilidad. Su diagnóstico definitivo es quirúrgico. El tratamiento médico es solo sintomático y no curativo, mientras que el quirúrgico pese a ser curativo, presenta variables tasas de recurrencia. Las técnicas de reproducción asistida mejoran significativamente las tasas de nacimientos en caso de infertilidad asociada a la enfermedad. Abstract Endometriosis is a benign, estrogen dependent, inflammatory disease, which is characterized by the presence of endometrial glands and stroma in a site different from the uterine cavity. The main theories about it’s pathogenesis involve retrograde menstruation, metaplasia of the germinal epithelium, and metastatic spread. The lesions are typically located in the pelvis; in ovaries, utero sacral ligaments and Douglas pouch, but can also have an extra pelvic location. This disease has a variable clinical presentation that involves dysmenorrhea, dyspareunia, pelvic pain and infertility. It’s definitive diagnosis is surgical. Medical treatment is only symptomatic and non-curative, while the surgical treatment despite being curative has important recurrence rates. Assisted reproduction techniques are very useful to improve birth rates in case of infertility associated with the disease. 5 INTRODUCCIÓN La Endometriosis es una enfermedad ginecológica crónica y benigna que la padecen frecuentemente las mujeres durante su edad fértil. Se produce cuando el tejido que resiste en útero durante el ciclo menstrual, llamado endometrio, se sitúa en diferentes focos fuera de la cavidad, pudiendo alojarse en los ovarios, en las Trompas de Falopio e incluso en el intestino. La tríada clásica de síntomas de endometriosis: dismenorrea, dispareunia y disquecia; despiertan la sospecha clínica de este trastorno. Sin embargo, la superposición sustancial de los síntomas de la endometriosis con otras afecciones que causan dolor pélvico, tanto ginecológico como no ginecológico, combinado con la limitación de la exploración pélvica para su detección, hace que el diagnóstico clínico sea desafiante. Esta naturaleza desafiante de la endometriosis, en parte, se deriva de una comprensión aún limitada de su fisiopatología. La relación entre la extensión de la enfermedad y el grado de síntomas, su efecto sobre la fertilidad y su tratamiento más apropiado siguen aún sin determinarse. 6 L a endometriosis es una enfermedad en la que el tipo de tejido que es similar al revestimiento del útero (endometrio) crece fuera de éste. Estos parches de tejido se llaman "implantes", "nódulos" o "lesiones", que a menudo se desarrollan en o debajo de los ovarios, en las trompas de Falopio (que llevan óvulos desde los ovarios hasta el útero), detrás del útero, en los tejidos que sostienen el útero en su lugar, en los intestinos o en la vejiga. (NIH, 2018) Es ampliamente aceptado que el origen del tejido endometrial en la endometriosis es el flujo menstrual retrógrado. En la mayoría de los casos, se produce a través de las trompas de Falopio hacia la cavidad pelviana. Sin embargo, la menstruación retrógrada es un proceso fisiológico muy común, que ocurre en más del 90% de las mujeres que menstrúan, con trompas de Falopio permeables. Otros tipos de endometriosis son la endometriosis cicatrizal, consistente con el supuesto trasplante iatrogénico de células endometriales ocurrido durante la cirugía, en particular la que requiere la incisión la en un útero grávido. En algunas ocasiones, se han descrito localizaciones extrapélvicas. (Zondervan et al.; 2018) Capítulo I Epidemiología La prevalencia de la endometriosis es difícil de determinar debido a su dificultad diagnostica, causada por la diversidad de sus síntomas y severidad, así como por el importante número de pacientes asintomáticas. Se estima que afecta entre 6-10% de las mujeres en edad reproductiva, entre 50-60% de las mujeres y adolescentes con dolor pélvico y hasta 50% de las mujeres que sufren de infertilidad. La prevalencia de mujeres asintomáticas es de aproximadamente un 2-50%, dependiendo de los criterios diagnósticos utilizados y de la población estudiada.4,5 La edad más común de diagnóstico es alrededor de los 40 años, sin embargo este dato proviene de un estudio de cohorte realizado a mujeres que acuden a clínicas de planificación familiar. Los factores de riesgo de la endometriosis incluyen obstrucción del flujo menstrual (ej. anormalidades mullerianas), exposición a dietilbestrol durante la vida intrauterina, exposición prolongada a estrógenos endógenos (ej. menarca temprana, menopausia tardía, obesidad), ciclos menstruales cortos, bajo peso al nacer y exposición a sustancias disruptivasendocrinas 7 CAPITULO II Patogénesis La patogénesis de la endometriosis es desconocida, pero las principales teorías incluyen menstruación retrógrada, inmunidad alterada, metaplasia del epitelio germinal y diseminación metastásica. Estudios recientes también involucran células madre y orígenes genéticos de la enfermedad. No hay consenso sobre el origen histológico de la endometriosis Sampson propuso que los fragmentos del endometrio menstrual se desplazan de manera retrograda a través de las trompas de Falopio, se implantan en las superficies peritoneales y persisten allí. Este mecanismo se demostró en modelos primates, se observó en humanos, y se confirmó por la observación de que la endometriosis ocurre exclusivamente en especies que menstrúan (es decir, humanos y otros primates). Por el contrario, la hipótesis de la metaplasia celómica propone que la génesis de las lesiones endometriósicas dentro de la cavidad peritoneal es la diferenciación de las células mesoteliales en tejido similar al endometrio. Una tercera hipótesis sostiene que el tejido menstrual de la cavidad endometrial viaja a otros sitios a través de venas o vasos linfáticos. Otra propuesta es que las células sanguíneas circulantes que se originan en la médula ósea pueden diferenciarse en tejido endometriósico en varios sitios. La hipótesis de implantación de Sampson es un mecanismo plausible para la mayoría de las lesiones endometriales, pero no explica por qué la endometriosis se desarrolla en algunas, pero no en la mayoría de las mujeres. La mayoría de las mujeres tienen reflujo menstrual en la cavidad peritoneal, pero la endometriosis ocurre en solo 5 a 10%. CAPITULO III Patología Las lesiones endometriales pélvicas han sido esquemáticamente subdivididas en: implantes peritoneales superficiales (imagen 2A), quistes ováricos (endometriomas) (imagen 2B) y nódulos o placas profundas (que pueden involucrar e infiltrar individualmente a los parametrios, saco de Douglas, pared anterior del recto, fórnix vaginal posterior, saco uterino anterior, músculo detrusor de la vejiga, uréteres y colon sigmoides)(imagen 2C). La endometriosis profunda se define como una masa sólida situada a una profundidad mayor a 5 mm por debajo del peritoneo, y ésta es quirúrgicamente desafiante cuando involucra órganos como el intestino, la vejiga o los uréteres 8 Los depósitos endometriales se parecen clásicamente a las lesiones oscuras por "quemaduras de pólvora", pero su apariencia a menudo es más sutil, apareciendo como vesículas transparentes, que pueden ser pasados por alto por cirujanos inexpertos. CAPITULO IV CAUSAS Aunque la causa exacta de la endometriosis se desconoce, entre las explicaciones posibles se incluyen las siguientes: Menstruación retrógrada. En la menstruación retrógrada, la sangre menstrual que contiene células endometriales fluye de regreso a través de las trompas de Falopio y dentro de la cavidad pélvica en vez de hacia fuera del cuerpo. Estas células endometriales que están fuera de lugar se adhieren a las paredes pélvicas y la superficie de los órganos pélvicos, donde crecen y continúan engrosando y sangrando durante cada ciclo menstrual. Transformación de las células peritoneales. Según lo que se conoce como «teoría de la inducción», los expertos sostienen que las hormonas o los factores inmunitarios promueven la transformación de las células peritoneales (células que tapizan el interior del abdomen) en células endometriales Transporte de las células endometriales. El sistema de vasos sanguíneos o líquido del tejido (sistema linfático) puede transportar células endometriales a otras partes del cuerpo. Trastorno del sistema inmunitario. Es posible que un problema con el sistema inmunitario impida al organismo reconocer y destruir el tejido endometrial que esté creciendo fuera del útero. (Mayo Clinic, 2019) Problemas con el flujo del período menstrual. El flujo menstrual retrógrado es la causa más probable de la endometriosis. Parte del tejido se desprende durante el período menstrual y se dirige a través de las trompas de Falopio hacia otras partes del cuerpo, como la pelvis. Factores genéticos. Como la endometriosis es hereditaria, puede existir una predisposición genética. Problemas en el sistema inmunitario. Es posible que un sistema inmunitario deficiente no sea capaz de detectar y destruir el tejido endometrial que crece fuera del útero. Los trastornos en el sistema inmunitario y ciertos tipos de cáncer son más comunes en las mujeres con endometriosis. 9 Hormonas. El estrógeno es una hormona que al parecer promueve la endometriosis. Se están realizando investigaciones para conocer si la endometriosis es un problema del sistema hormonal. Cirugía. Durante una cirugía en la zona abdominal, como por ejemplo una cesárea o una histerectomía, el tejido endometrial puede ser trasladado por error. Por ejemplo, se ha encontrado tejido endometrial en cicatrices abdominales. CAPITULO V FACTORES DE RIESGOS Años. Como una enfermedad dependiente de hormonas de crecimiento endometrial continuo, la endometriosis es predominantemente una enfermedad de mujeres en edad reproductiva. La endometriosis se encuentra raramente en preadolescentes con una incidencia de solo 0.05% en pacientes sintomáticos. En mujeres en edad reproductiva, la mayor incidencia se encontró en mujeres de 35 a 44 años (0,4%) (Riesgo relativo (RR) = 6,3), independientemente de los síntomas. Esto es en comparación con las mujeres de 25 a 34 años (RR - 4.0) y 45 a 54 (RR - 4.5), respectivamente. Sin embargo, la endometriosis también se diagnostica con frecuencia en mujeres posmenopáusicas sintomáticas (incidencia del 2,55%). Es posible que un aumento en la endometriosis se pueda atribuir, en parte, al envejecimiento de la población mundial. Estilo de vida. Reducción de la tasa de embarazo. La teoría de que disminuyeron drásticamente las tasas de embarazo como resultado directo del estilo de vida de la mujer moderna, incluida la disponibilidad de anticonceptivos, contribuye a una mayor incidencia de endometriosis está bien establecida. En ausencia de un embarazo frecuente, el endometrio se acumula continuamente y luego cae bajo el control de la señalización hormonal. Se cree que el ciclo del endometrio con menstruaciones más frecuentes puede conducir a la endometriosis. La evidencia de que los síntomas de la endometriosis se resuelven durante el embarazo ha llevado a un tratamiento frecuente con el uso de píldoras anticonceptivas orales (OCP, por sus siglas en inglés) para inducir el "pseudopreparamiento". Aunque la mayoría de las mujeres aún experimentan menstruaciones mensuales mientras toman PCO, los niveles hormonales simulan el embarazo, lo que inhibe la ovulación, pero también disminuye la acumulación de endometrio y el flujo menstrual, además de mejorar los síntomas de la endometriosis. El ciclo menstrual y la endometriosis son impulsados por los niveles de estrógeno circulantes. Existe evidencia que sugiere que los niveles de estrógeno en mujeres en edad reproductiva siguen un ritmo circadiano además del ritmo ovárico mensual y, por lo tanto, pueden ser vulnerables a la perturbación circadiana. De hecho, se ha demostrado que el trabajo por turnos nocturnos afecta la secreción de estrógenos y se ha asociado con trastornos menstruales y un mayor riesgo de endometriosis. Un 10 estudio encontró que cualquier trabajo de turno nocturno aumentó el riesgo de endometriosis en un 50%. Autoinmunidad. Se entiende que la endometriosis es un proceso de enfermedad inflamatoria, que sugiere un papel para el sistema inmunológico. Se ha postulado que un mecanismo para el desarrollo de lesiones ectópicas endometriales es una respuesta inmune defectuosa, que no logra eliminar los implantes de la superficie peritoneal. De hecho, los déficits inmunitarios que satisfacen la mayoría de los criterios básicos para la enfermedad autoinmune se han descrito en la endometriosis, incluida la activación de células B policlonales, anomalías en la función de las células T y B, daño tisular y compromiso multiorgánico. Además, las alergias, el hipotiroidismo, la enfermedad inflamatoria intestinal y la fibromialgia se encuentran entre una serie de afecciones autoinmunes que se sabe están asociadas con la endometriosis. Sin embargo; no está claro si estas comorbilidades pueden ser una causa o un efecto de la enfermedad. Quizás la evidencia más convincente de que la endometriosis puede tener un componente autoinmune es la presencia de anticuerpos circulantes contra los antígenos del ovario y del endometrio . Es probable que estos autoanticuerpos desempeñen un papel tanto en la patogenia de la endometriosis como en la pérdida del embarazo en pacientes con la enfermedad, pero se necesitan estudios adicionales para establecer firmemente estos vínculos. CAPITULO VI Orígenes del estrógeno en la endometriosis El estradiol promueve el crecimiento del tejido endometrial ectópico Tres sitios principales en el cuerpo producen estrógeno en las mujeres con endometriosis. Primero, el estradiol secretado por el ovario alcanza el tejido endometriósico a través de la circulación, y la ruptura folicular durante cada ovulación provoca el derrame de grandes cantidades de estradiol directamente sobre los implantes pélvicos. En segundo lugar, la aromatasa en el tejido adiposo y la piel cataliza la conversión de la androstenediona circulante a estrona, que posteriormente se convierte en estradiol, ambos, la estrona y el estradiol, pueden entrar en la circulación y llegar a los sitios de endometriosis. CAPITULO VII Resistencia a la progesterona en la endometriosis A diferencia del efecto claramente desfavorable del estrógeno en la endometriosis, el papel de la progesterona se ha mantenido ambiguo principalmente por tres 11 razones. Primero por el papel protector de la progesterona con respecto al cáncer de endometrio, en el que hay proliferación de células epiteliales. Este papel se ha relacionado de manera inapropiada con la endometriosis, que consiste principalmente en células estromales con una baja tasa de apoptosis y poca diferenciación. En segundo lugar, los tratamientos para el dolor basados en progestina son, en el mejor de los casos, variablemente efectivos, especialmente en pacientes que previamente han recibido otras formas de tratamiento. Las progestinas probablemente reducen el dolor al suprimir o atenuar la ovulación. Sin embargo, un efecto directo de las progestinas en el tejido endometriósico no se puede descartar. En tercer lugar, un espectro de antiprogestinas con una mezcla de propiedades agonistas y antagonistas (moduladores selectivos del receptor de progesterona) puede reducir el dolor pélvico asociado a la endometriosis de manera más efectiva que las progestinas. Sumado a todo esto, el tejido endometriósico produce grandes cantidades de progesterona y contiene niveles mucho más bajos de receptores de progesterona que el endometrio normal. Estas observaciones aparentemente desiguales dificultan la formación de una hipótesis unificada con respecto al papel de la progesterona en la endometriosis. La progesterona induce la diferenciación de las células endometriales estromales (decidualización) y epiteliales (da como resultado el fenotipo secretor). Los marcadores moleculares de la acción de la progesterona en el endometrio incluyen un aumento en la producción de glicodelina epitelial (una glicoproteína producida por el endometrio secretor durante la fase lutea) y prolactina estromal. La progesterona, sin embargo, induce la expresión de niveles mucho más bajos de prolactina en las células del tejido endometriósico que en las células del estroma endometrial, lo que sugiere que la resistencia a la progesterona puede tener un rol en la endometriosis. En el endometrio, la progesterona ejerce un efecto antiestrogénico, en parte mediante la inducción de 17β-hidroxiesteroide deshidrogenasa 2 (HSD17B2), que cataliza la conversión de estradiol biológicamente potente a la estrona mucho menos estrogénica (imagen 1). La progesterona actúa a través de receptores de progesterona en células del estroma endometrial para aumentar la formación de ácido retinoico, que a su vez induce la expresión de HSD17B2 en células epiteliales endometriales de forma paracrina. Las células del estroma endometriósico, sin embargo, no responden a la progesterona y, por lo tanto, no producen ácido retinoico, lo cual conduce a la falta de HSD17B2 epitelial y la incapacidad de inactivar el estradiol. Esto en combinación con una alta producción de estradiol debido a la actividad aberrante de la aromatasa contribuye a los niveles anormalmente altos de estradiol en este tejido. Perfiles de expresión génica del endometrio de mujeres con y sin endometriosis ha demostrado que varios genes blanco de la progesterona se disregulan durante la implantación, momento en el cual el endometrio está expuesto a los niveles más altos de la misma. Por ejemplo, el genprototipo sensible a la progesterona, glycodelina, está regulado a la baja en el endometrio de mujeres con endometriosis, 12 en comparación con mujeres sin endometriosis. Estos hallazgos sugieren que el endometrio eutópico de mujeres con endometriosis también muestra resistencia a la progesterona. Por otro lado la inflamación secundaria a endometriosis podría inducir resistencia a la progesterona al alterar su vía de señalización, esto a través de mecanismos de competencia o interferencia con factores de transcripción proinflamatorios. Varios intermediarios importantes, como la proteína chaperona FKBP4 o el coregulador Hic-5, están alterados en la endometriosis. Por lo tanto, no se puede excluir que la respuesta inflamatoria a la implantación de células ectópicas contribuya a la expresión dinámica de hormonas esteroideas demostrada en algunas lesiones. La perturbación esteroidea es crítica para todo el proceso gradual de formación de la lesión endometriosica, ya que se ha demostrado que involucra propiedades de adhesión tisular, actividad de metaloproteinasas de matriz y el desencadenamiento de una respuesta angiogénica La resistencia a la progesterona es también es explicable por los niveles extremadamente bajos de receptores de progesterona en el tejido endometriósico. En el endometrio, los niveles de las isoformas del receptor de progesterona, PR-B y PR-A, aumentan progresivamente durante la fase proliferativa, llegando a su pico inmediatamente antes de la ovulación, y disminuyendo después de la misma, lo que sugiere que el estradiol estimula el aumento en los niveles de receptores de progesterona. Por el contrario, PR-B es indetectable, y PR-A es marcadamente reducido, en tejidos endometriósicos. CAPITULO VIII Sintomatología La endometriosis no tiene síntomas específicos; las mujeres pueden ser asintomáticas, o presentar un solo síntoma, o con una combinación de síntomas de dolor de intensidad variable, común a muchas condiciones. Generalmente es asociada con: Calambres menstruales dolorosos o incluso debilitantes, que pueden empeorar con el tiempo Dolor durante las relaciones sexuales Dolor en el intestino o la parte baja del abdomen Movimientos intestinales dolorosos o micción dolorosa durante los períodos menstruales Períodos menstruales abundantes Manchado premenstrual o sangrado entre períodos Además, las mujeres con endometriosis pueden tener el síndrome de vejiga dolorosa, síntomas digestivos o gastrointestinales similares a un trastorno intestinal, así como fatiga o falta de energía. Para algunas mujeres, el dolor asociado con la endometriosis 13 se vuelve más leve después de la menopausia. Sin embargo, la terapia hormonal, como el estrógeno o las píldoras anticonceptivas administradas para reducir los síntomas de la menopausia, puede causar que el dolor y otros síntomas continúen. CAPITULO IX Dolor relacionado con la endometriosis Los investigadores saben que el dolor es un síntoma primario de la endometriosis, pero no saben qué causa el dolor con exactitud. La gravedad del dolor no se corresponde con el número, la ubicación o la extensión de las lesiones de endometriosis. Algunas mujeres con solo unas pocas lesiones pequeñas experimentan un dolor intenso; otras mujeres pueden tener zonas muy grandes de endometriosis, pero experimentan poco dolor. La evidencia actual sugiere varias explicaciones posibles para el dolor asociado con la endometriosis, incluidas las siguientes: Las zonas de endometriosis responden a las hormonas de manera similar que el revestimiento del útero. Estos tejidos pueden sangrar o inflamarse cada mes, como un período menstrual regular. Sin embargo, la sangre y el tejido desprendido de las zonas de endometriosis permanecen en el cuerpo y son irritantes, lo que puede causar dolor. En algunos casos, la inflamación y los químicos producidos por las áreas de endometriosis pueden causar que los órganos pélvicos se peguen entre sí, lo que genera tejido cicatricial. Esto hace que el útero, los ovarios, las trompas de Falopio, la vejiga y el recto aparezcan como un solo órgano grande. Las hormonas y los químicos liberados por el tejido de la endometriosis pueden irritar el tejido cercano y hacer que libere otros químicos que causan dolor. Con el tiempo, algunas áreas de endometriosis pueden formar nódulos o bultos en la superficie de los órganos pélvicos o convertirse en quistes (sacos llenos de líquido) en los ovarios. Algunas lesiones de endometriosis tienen nervios y unen de forma directa las zonas al sistema nervioso central. Estos nervios pueden ser más sensibles a los químicos que causan dolor y se liberan en las lesiones y las áreas circundantes. Con el 14 tiempo, pueden activarse con más facilidad por los químicos que las células nerviosas normales. Las zonas de la endometriosis también pueden presionar las células nerviosas cercanas para causar dolor. Algunas mujeres informan menos dolor de endometriosis después del embarazo, pero la razón de esto no está clara. Los investigadores están tratando de determinar si la reducción del dolor es consecuencia de las hormonas que el cuerpo libera durante el embarazo o de los cambios en el cuello uterino, el útero o el endometrio que ocurren durante el embarazo y el parto. El dolor de la endometriosis puede ser severo e interferir con las actividades cotidianas. Comprender cómo se relaciona la endometriosis con el dolor es un área de investigación muy activa porque podría permitir tratamientos más efectivos para este tipo de dolor. CAPITULO X 2.Primeras pruebas para diagnósticar la endometriosis 2.1. Examen ginecológico Ante la sospecha de endometriosis, el primer paso a seguir es hacer una exploración física, un examen pélvico completo. Generalmente, este análisis ginecológico no permite diagnosticar la endometriosis, ya que los implantes pueden localizarse fuera de la cavidad pélvica o el tamaño de éstos puede no ser lo suficientemente grande como para palparlos. Aún así, existen algunos signos que se podrían detectar a través de un examen ginecológico y que indicarían sospecha de endometriosis: Dolor al palpar el fondo de la vagina o los ligamentos uterinos. Nódulos dolorosos en el fondo de la vagina, ligamentos o en el recto. Dolor con el movimiento del útero. Masas en las trompas de Falopio u ovarios. Desplazamiento lateral del cuello del útero. Ovarios, trompas de Falopio o útero fijos, sin movilidad 15 2.2. Ecografía La ecografía o sonografía consiste en utilizar una sonda ecográfica para poder observar de forma indirecta los órganos de la cavidad pélvica. Esta prueba puede hacerse de forma transabdominal o transvaginal. En concreto, para poder ver los órganos sexuales femeninos (útero y ovarios) se suele utilizar la ecografía transvaginal, en la cual se introduce el ecógrafo por la vagina. Este tipo de ecografía permite detectar quistes ováricos, entre ellos los endometriomas o quistes de chocolate característicos de la endometriosis severa. No obstante, la ecografía transvaginal no permitirá visualizar de forma clara las adherencias endometriales en otros órganos. De modo que, solo un médico experimentado podrá ver indicios de endometriosis intestinal, uterina, vesical o adenomiosis. 2.3. Pruebas de laboratorio Las pruebas de laboratorio para el diagnóstico de la endometriosis consisten en realizar un un simple análisis de sangre para estudiar un marcador tumoral denominado Ca-125. Los valores de este marcador pueden estar aumentados en mujeres con endometriosis, especialmente cuando están afectados los ovarios. Sin embargo, el marcador Ca-125 no aporta una prueba clara y concisa para el diagnóstico de la endometriosis. No siempre que hay endometriosis, se eleva esta molécula por encima de los niveles normales. Además, la cantidad de marcador Ca-125 también puede estar aumentada en caso de cáncer de ovario, miomas, peritonitis, embarazo e incluso durante la menstruación. Por lo tanto, no es un biomarcador específico de endometriosis. CAPITULO XI Laparoscopia La laparoscopia es un procedimiento quirúrgico ambulatorio que permite al médico ver los órganos pélvicos y detectar la endometriosis. Durante la laparoscopia, se introduce una cámara delgada denominada laparoscopio en el abdomen a través de una pequeña incisión cerca del ombligo. El laparoscopio permite al cirujano ver la superficie del útero, las trompas de Falopio, los ovarios y otros órganos pélvicos. Para obtener más información sobre la laparoscopia, consulte el folleto de la American Society for Reproductive Medicine (ASRM) titulado “Laparoscopia e histeroscopia.” La extensión de la endometriosis se evalúa durante la laparoscopia. Se utiliza un sistema de estadificación clínica para describir la extensión de la endometriosis, las adherencias y los quistes endometriomas en el ovario. Una puntuación de 1 a 15 indica que la endometriosis es mínima o leve y una puntuación de 16 o más indica una enfermedad moderada o grave. No obstante, el sistema de clasificación no se correlaciona bien con la probabilidad de concebir de una mujer con tratamiento de fertilidad ni con el grado de dolor que experimenta. Su médico puede decidir tratar su endometriosis durante la laparoscopia. Otras pequeñas incisiones permiten al médico insertar los instrumentos quirúrgicos. La endometriosis se puede coagular, vaporizar, quemar o extirpar, y el tejido cicatricial 16 o los quistes ováricos se pueden eliminar. Durante la laparoscopia, el médico puede determinar si las trompas de Falopio están abiertas al inyectar un medio de contraste a través del cuello uterino hasta el útero. Si las trompas están abiertas, el líquido fluye por los extremos de las trompas de Falopio. Otros procedimientos de diagnóstico En casos especiales, el médico podría utilizar técnicas especiales de diagnóstico por imágenes como la ecografía, la tomografía computarizada (CT) o una resonancia magnética (MRI) para obtener más información sobre su pelvis. Estos procedimientos pueden identificar quistes y ayudar a caracterizar el fluido dentro de un quiste ovárico, aunque un quiste de endometriosis y un quiste del cuerpo lúteo normal pueden tener una apariencia similar. Estas pruebas son útiles en la evaluación de las mujeres que sufren infertilidad y/o dolor pélvico crónico. CAPITULO XII 1.1. TRATAMIENTO PARA EL DOLOR El médico tendrá en cuenta sus síntomas, el examen físico, los resultados de los exámenes y sus objetivos y preocupaciones antes de aconsejar un tratamiento. Las mujeres con síntomas leves pueden beneficiarse de los cambios en el estilo de vida o pueden no requerir ningún tratamiento en absoluto. Se puede sugerir terapia hormonal cuando el dolor interfiere con la familia, el trabajo o las actividades diarias, ya que estas terapias suelen reducir el dolor pélvico y la dispareunia en más del 80% de las mujeres a las que se les diagnostica endometriosis. Dado que hay varios tratamientos eficaces disponibles, la elección se realiza en función de los efectos secundarios y el costo. Los tratamientos hormonales no son eficaces para los endometriomas ováricos grandes y es necesario realizar una cirugía. También se puede indicar una cirugía cuando el tratamiento médico no es exitoso o cuando las condiciones médicas prohíben el uso de tratamientos hormonales. 1.2 Cambios de hábitos Algunas mujeres han descubierto que el dolor mejora con ejercicio y técnicas de relajación. Aunque los suplementos naturales no han demostrado reducir el dolor relacionado con la endometriosis, los antiinflamatorios no esteroideos de venta libre, como el ibuprofeno y el naproxeno, reducen los dolores menstruales. Cuando las relaciones sexuales dolorosas son un problema, cambiar de posición previene el dolor causado por la penetración profunda. A pesar de estas medidas, con frecuencia es necesario el tratamiento médico. 1.3 Anticonceptivos hormonales Las píldoras anticonceptivas a menudo reducen los cólicos menstruales y el dolor pélvico que puede estar asociado a la endometriosis. Ninguna píldora parece ser mejor que otra en el tratamiento de los síntomas de la endometriosis. Las píldoras anticonceptivas se pueden prescribir de forma continua, es decir, sin pausa para los períodos menstruales, a las mujeres con endometriosis. Los efectos 17 secundarios de este enfoque incluyen la retención de líquidos y el manchado o sangrado irregular. Los efectos secundarios graves de las píldoras anticonceptivas son muy poco comunes e incluyen accidentes cerebrovasculares, problemas vasculares y enfermedades cardíacas. También se debe tener en cuenta que la endometriosis se puede diagnosticar en las mujeres que toman píldoras anticonceptivas y que las píldoras anticonceptivas nunca han demostrado prevenir el desarrollo de la endometriosis. Actualmente, no hay información disponible acerca del efecto de los parches transdérmicos anticonceptivos ni de los anillos vaginales anticonceptivos sobre la endometriosis. 1.4. Cirugía para el dolor El tratamiento quirúrgico de la endometriosis a menudo se realiza cuando se diagnostica la endometriosis. Por lo general, la laparoscopia es el tratamiento de primera línea para la endometriosis. En la laparoscopia, se introduce un telescopio iluminado a través de una incisión realizada debajo del ombligo para ver la cavidad pélvica. Durante la laparoscopia, el médico puede extirpar adherencias, nódulos de endometriosis y quistes ováricos. La laparoscopia se utiliza a menudo para tratar la endometriosis recurrente cuando el objetivo es preservar la fertilidad futura. A veces, la gravedad de la endometriosis es tal que se recomienda realizar una cirugía más importante para extirpar la endometriosis y las adherencias. La eliminación del quiste ovárico entero con su pared es mejor que simplemente drenar el quiste de endometriosis para tratar el dolor y prevenir los quistes recurrentes. En general, la cirugía de la endometriosis para preservar la fertilidad reduce el dolor en un 60% a 80% de las mujeres. Luego de la cirugía, puede ser necesario realizar terapia médica para controlar los síntomas de la endometriosis porque un 40% a 80% de las mujeres experimentan síntomas recurrentes de dolor dentro de los dos años de realizada la cirugía. Los síntomas recurrentes se producen dentro de 5 a 10 años en más del 50% de las mujeres después de completar un curso de tratamiento médico de 6 meses. Suele ser necesario el tratamiento a largo plazo del dolor relacionado con la endometriosis. La histerectomía (extirpación del útero) con extirpación de los ovarios es un método eficaz para tratar la endometriosis definitivamente si la mujer ha decidido no tener más hijos. Esta cirugía proporciona alivio permanente del dolor relacionado con la endometriosis en más del 90% de las mujeres. Por el contrario, si se conserva(n) uno o ambos ovarios, existe una probabilidad mucho mayor de que los síntomas se repitan y que sea necesario realizar una cirugía adicional. Si es necesario, se puede 12 realizar una terapia hormonal (estrógenos o progestinas) con dosis bajas para reducir los sofocos y los síntomas de la menopausia que se producen después de la histerectomía con extirpación bilateral de los ovarios. 1.5. Tratamientos con fármacos en fase de investigación para tratar la endometriosis Hay una cantidad de fármacos nuevos que se encuentran bajo investigación y desarrollo para tratar la endometriosis. Las antiprogestinas, como la mifepristona y la onapristona, han tenido éxito en estudios pequeños. Estos medicamentos actúan 18 modulando los receptores de estrógeno y progesterona en los implantes de endometriosis y provocan la atrofia de la endometriosis. Los moduladores selectivos de los receptores estrogénicos (SERM) pueden ser eficaces en virtud de su efecto antiestrógeno. El raloxifeno es un SERM prometedor. Por el contrario, el tamoxifeno, otro SERM, puede empeorar la endometriosis. Los inhibidores de la aromatasa, que son medicamentos que inhiben la aromatasa, una enzima necesaria para la síntesis de estrógenos, han tenido éxito en pequeños estudios e informes de casos. El anastrozole y letrozole son dos ejemplos de inhibidores de la aromatasa en fase de investigación. Los antagonistas de leucotrienos en teoría mejoran la dismenorrea mediante la modulación de la actividad de los leucotrienos, productos químicos inmunológicos que contribuyen a la inflamación y el dolor. Otros inmunomoduladores están en investigación en modelos animales como terapias potenciales para la endometriosis. Estos incluyen la loxoribina, el levamisol, la interleucina-12 y el interferón alfa-2b. 1.6. Manejo médico 1.6.1.Antiinflamatorios no esteroideos (AINES) Los AINES tienen un efecto favorable sobre la dismenorrea primaria, por esto son ampliamente utilizados como un tratamiento de primera línea del dolor asociado a endometriosis. Sin embargo un análisis de Cochrane encontró datos insuficientes para demostrar que reduzcan significativamente el dolor asociado a esta.14,15 Anticonceptivos hormonales combinados (CHC): los anticonceptivos hormonales que contienen etinilestradiol (EE) y progestina pueden usarse de forma cíclica o continua para el tratamiento de la endometriosis. El uso continuo parece dar como resultado un mejor control del dolor, y tal régimen puede hacer que los CHC sean más comparables con los análogos de GnRH, que también producen amenorrea. Aunque no existen estudios comparativos directos sobre el uso extendido de análogos de GnRH y CHC, el uso de CHC cíclico se compara favorablemente con los análogos de GnRH en el tratamiento de la dispareunia y el dolor pélvico no cíclico. Aunque los CHC que contienen progestinas androgénicas más antiguas se han preferido en el tratamiento de la endometriosis, las progestinas de nueva generación también parecen tener una buena eficacia. Pese a que se ha defendido el uso de píldoras con dosis bajas de EE debido a las acciones proliferativas conocidas del estrógeno sobre la endometriosis, EE parece potenciar los efectos antiproliferativos de la progestina al inducir la expresión del receptor de progesterona in vitro. La dosis óptima de EE en los CHC para la endometriosis no se ha definido, y por lo tanto, la selección de CHC debe basarse en el perfil de efectos secundarios y las características subyacentes del paciente, como la edad, las afecciones médicas, el tabaquismo y los antecedentes familiares. El componente de progestina de los CHC da como resultado la decidualización con atrofia subsiguiente del endometrio eutópico y también parece tener varios otros mecanismos de acción, incluida la inhibición de las metaloproteasas de la matriz, que promueven la invasión del tejido endometrial ectópico y los efectos antiangiogénicos. 19 1.6.2.Progestágenos Tanto las progestinas de acción prolongada como las de acción corta son eficaces en el tratamiento de la endometriosis Los progestágenos más comúnmente usados para el tratamiento de la endometriosis incluyen acetato de medroxiprogesterona (MPA) y derivados de 19nortestosterona (por ejemplo, levonorgestrel, acetato de noretindrona y dienogest). Al igual que con los anticonceptivos orales, su mecanismo de acción propuesto implica decidualización y posterior atrofia del tejido endometrial. Los efectos secundarios típicos de los anticonceptivos de únicamente progestina incluyen sangrado errático, aumento de peso y cambios en el estado de ánimo. Sin embargo, la reducción del dolor está en el rango de 70% a 100%, y por lo tanto, la satisfacción del paciente y el cumplimiento en el contexto de la endometriosis son buenos. Con los anticonceptivos de únicamente progestina, la administración continua típica produce altas tasas de amenorrea, y esto probablemente contribuya al control del dolor. REPORTE DE UN CASO CLINICO Se presentó el caso clínico de una paciente de 43 años de edad, multípara de 2 partos vaginales, antecedente de una polipectomía endometrial y sin uso de métodos anticonceptivos, quien consultó por dolor abdominal y pélvico de un mes de evolución. Al examen físico ginecológico se palpaba el anexo izquierdo aumentado de tamaño. De manera complementaria se solicitó una ecografía transvaginal, donde se observaron imágenes quísticas de contenido denso en ovario izquierdo, la mayor de 55 x 33 mm (Fig. 1) y un CA 125 de 224 U/mL. Por los hallazgos mencionados, se solicitó valoración por oncología ginecológica para manejo y tratamiento, con el fin de descartar posible etiología maligna. Debido a lo anterior, se planteó entonces, un manejo quirúrgico con biopsia rápida intraoperatoria.Durante la cirugía se observaron los tumores quísticos con presencia de pseudocápsula con contenido achocolatado, muy característico del endometrioma (4), lo cual fue confirmado con una biopsia rápida que reportó un tumor quístico sugerente de endometrioma. Por lo tanto, al tratarse de una patología benigna, se decidió realizar únicamente la quistectomía total. No se observaron otros focos endometriósicos en pelvis. El estudio posterior de anatomía patológica, confirmó el diagnóstico de la biopsia rápida intraoperatoria al observar presencia de tejido endometrial a nivel ovárico. La paciente evolucionó de forma satisfactoria en el postoperatorio, con mejoría total de su sintomatología inicial. 20 CONCLUSIONES La endometriosis a pesar de ser un padecimiento ginecológico benigno es un problema clínico difícil y de gran relevancia para el ginecoobstetra por la implicación en la calidad de vida por la sintomatología asociada y la alteración reproductiva asociada. Se estima que existen millones de mujeres afectadas por la endometriosis y millones más cursan asintomáticas. Los conocimientos actuales sobre la fisiopatología aún son limitados, sin embargo, gracias a estos datos conocidos las terapéuticas farmacológicas se han ido enfocando cada vez más a mecanismos específicos, evitando así menores efectos adversos. El establecimiento del diagnóstico aún es realizado sólo por procedimientos invasivos, sin embargo, ya se encuentran en estudio múltiples marcadores que se espera, en un futuro, puedan servir para establecer el diagnóstico y dar un mejor seguimiento a las terapéuticas aplicadas. Es largo el proceso de por el que tiene que pasar una paciente, para establecer el diagnóstico de la enfermedad y a medida que se descubran nuevos métodos de diagnóstico se espera poder establecer el diagnóstico incluso antes de que cause manifestaciones clínicas. Aún no se encuentra un tratamiento que cure la endometriosis, la terapéutica actual limita los efectos de la endometriosis temporalmente, con grandes porcentajes de recurrencia de la enfermedad, y además con todos los efectos adversos ya conocidos. Los medicamentos que se encuentran en estudios preliminares han demostrado una gran efectividad reduciendo la sintomatología asociada a la presencia de endometriosis. Así también en un futuro esperamos contar con medicamentos que actúen específicamente sobre la fisiopatología de la endometriosis como la manipulación del sistema inmunológico con inhibidores del TNFα, o sobre la actividad de las MMPs previniendo o inhibiendo el desarrollo de la endometriosis. Los estudios sobre la influencia de la endometriosis en la infertilidad aún no muestra datos concluyentes sobre el mecanismo, se sabe que el ambiente intrafolicular se encuentra alterado dando resultados de oocitos de mala calidad y embriones con poca capacidad para la implantación, Aún no es posible hacer una prevención; pero un diagnóstico y manejo oportuno puede aminorar las consecuencias reproductivas sobre las pacientes . 21 Existen pocos ensayos clínicos aleatorizados y controlados sobre el tratamiento de la infertilidad asociada a endometriosis. En la formulación del manejo debe considerarse la edad, duración de infertilidad, dolor pélvico y estadio de la endometriosis. El manejo quirúrgico laparoscópico de la endometriosis, en comparación con el abordaje a cielo abierto, permite una estancia hospitalaria corta, recuperación rápida, incisiones más pequeñas. Durante la laparoscopia diagnóstica, se debe considerar cauterizar o extirpar las lesiones endometriósicas visibles. El tratamiento laparoscópico del endometrio ovárico por extirpación de la pared del quiste parece ser el mejor tratamiento quirúrgico. Se debe tener cuidado de preservar la corteza ovárica normal durante la quistectomía, con una técnica microquirúrgica laparoscópica. Luego de la laparoscopia en mujeres infértiles con estadio I o II de endometriosis se puede considerar manejo expectante o superovulación + IIU, en mujeres jóvenes. En mayores de 35 años tratarlas con superovulación + IIU o FIV. En mujeres con estadio III o IV de endometriosis que no logran embarazo luego de la cirugía conservadora, o si tienen edad avanzada, la FIV es una alternativa adecuada. Tasas de fecundidad en pacientes normales por mes es de (15 – 20%) En nuestros días, tener endometriosis no significa necesariamente que se es infértil, la infertilidad se puede tratar con terapias hormonales. La terapia a elegir dependerá de la paciente la patología concomitante asociada y los objetivos que se desea obtener. La tasa de cancelación de ciclo por baja respuesta es mayor cuando se utilizan GnRHa previos a la estimulación ovárica para FIV. El pre-tratamiento con GnRHa incrementa las dosis de gonadotrofinas requeridas y los días de estimulación ovárica. Los niveles de estradiol el día de administración de hCG son significativamente menores en pacientes que reciben GnRHa. 22 En las pacientes a las que se les administra el pre-tratamiento se obtiene un mayor número de ovocitos inmaduros y un menor número de embriones La mejor estrategia consiste en elegir a un especialista calificado, es decir, a uno que esté familiarizado con los últimos avances en el manejo de la endometriosis. El médico que elija le recomendará el curso de tratamiento más adecuado según su situación personal. Con esta información quiero hacer clara la importancia de conocer tu cuerpo, de esta manera se puede determinar si tienes esta enfermedad que en ocasiones es silenciosa. 23 ANEXOS Y APÉNDICES ANEXO N° 1 Efectos de la endometriosis en la reproducción humana. Modificado de De Ziegler. TRA: Tecnologías de reproducción ANEXO N°2 Ejemplos visuales de las formas más frecuentes de endometriosis. A: Implantes peritoneales endometrioticos azulados en ambos aspectos, lateral y medial del ligamento uterosacro derecho, en el saco de Douglas postero-uterino. B: Endometrioma ovárico izquierdo. El quiste ha sido abierto y sus márgenes son sujetos con dos microforceps atraumaticos. La pared de la pseudocavidad está cubierta con sangre antigua, espesa y alquitranada (fuido chocolate), que también llena la porción más profunda del saco de Douglas. C: Nódulos endometrioides en el área retrocervical. Lesiones endometroides azuladas características infiltran la parte posterior del fornix vaginal. 24 ANEXO N°3 RESUMEN ESQUEMÁTICO 25 26 ANEXO N° 4 ( CASO CLINICO ) Ecografía transvaginal. Muestra lesión anexial en ovario izquierdo, destacando imagen quística de contenido denso de 55 x 33 mm. 27 Bibliografía 1. https://www.scielo.sa.cr/pdf/mlcr/v35n1/1409-0015-mlcr-35-01-23.pdf ( 2018 ) 2. file:///C:/Users/HP/Downloads/Dialnet-LaEndometriosisYSusComplicaciones7066850.pdf ( 2019) 3. https://espanol.nichd.nih.gov/salud/temas/endometri/informacion/sintomas (2020) 4. https://www.reproduccionasistida.org/diagnostico-endometriosis/#primeraspruebas-diagnosticas-para-la-endometriosis (2021) 5. https://www.reproductivefacts.org/globalassets/rf/news-andpublications/bookletsfact-sheets/spanish-fact-sheets-and-infobooklets/endometriosis-spanish.pdf 6. https://www.binasss.sa.cr/revistas/rmcc/617/art14.pdf 7. https://www.medigraphic.com/pdfs/ginobsmex/gom-2011/gom1111e.pdf 8. file:///C:/Users/HP/Downloads/200Texto%20del%20art%C3%ADculo%20(sin%20nombre%20de%20autor)-556-110-20100604.pdf 9. https://docs.bvsalud.org/biblioref/2022/01/1352816/ca-125.pdf (2022) 28