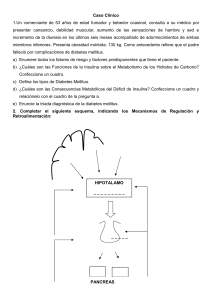
a LANGE medical book Greenspan Endocrinología básica y clínica Novena edición Editado por David G. Gardner, MD, MS Mount Zion Health Fund Distinguished Professor of Endocrinology and Medicine Chief, Division of Endocrinology and Metabolism Department of Medicine and Diabetes Center University of California, San Francisco Dolores Shoback, MD Professor of Medicine Department of Medicine University of California, San Francisco Staff Physician, Endocrine-Metabolism Section, Department of Medicine San Francisco Veterans Affairs Medical Center Traducción: Bernardo Rivera Muñoz Gloria Estela Padilla Sierra MÉXICO • BOGOTÁ • BUENOS AIRES • CARACAS • GUATEMALA • MADRID • NUEVA YORK SAN JUAN • SANTIAGO • SAO PAULO • AUCKLAND • LONDRES • MILÁN • MONTREAL NUEVA DELHI • SAN FRANCISCO • SIDNEY • SINGAPUR • ST. LOUIS • TORONTO 00Gardner(i-xviii)Prelim.indd i 9/9/11 19:32:48 Director editorial: Javier de León Fraga Editor de desarrollo: Manuel Bernal Pérez Supervisor de producción: José Luis González Huerta NOTA La medicina es una ciencia en constante desarrollo. Conforme surjan nuevos conocimientos, se requerirán cambios de la terapéutica. El (los) autor(es) y los editores se han esforzado para que los cuadros de dosificación medicamentosa sean precisos y acordes con lo establecido en la fecha de publicación. Sin embargo, ante los posibles errores humanos y cambios en la medicina, ni los editores ni cualquier otra persona que haya participado en la preparación de la obra garantizan que la información contenida en ella sea precisa o completa, tampoco son responsables de errores u omisiones, ni de los resultados que con dicha información se obtengan. Convendría recurrir a otras fuentes de datos, por ejemplo, y de manera particular, habrá que consultar la hoja informativa que se adjunta con cada medicamento, para tener certeza de que la información de esta obra es precisa y no se han introducido cambios en la dosis recomendada o en las contraindicaciones para su administración. Esto es de particular importancia con respecto a fármacos nuevos o de uso no frecuente. También deberá consultarse a los laboratorios para recabar información sobre los valores normales. GREENSPAN. ENDOCRINOLOGÍA BÁSICA Y CLÍNICA Prohibida la reproducción total o parcial de esta obra, por cualquier medio, sin la autorización escrita del editor. Educación DERECHOS RESERVADOS © 2012, respecto a la primera edición en español por, McGRAW-HILL/INTERAMERICANA EDITORES, S.A. DE C.V. A subsidiary of The McGraw-Hill Companies, Inc. Prolongación Paseo de la Reforma 1015, Torre A Piso 17, Colonia Desarrollo Santa Fe, Delegación Álvaro Obregón C.P. 01376, México, D.F. Miembro de la Cámara Nacional de la Industria Editorial Mexicana, Reg. Núm. 736 ISBN: 978-607-15-0669-6 Translated from the ninth English edition of: Greenspan´s Basic & Clinical Endocrinology Copyright © 2011 by The McGraw-Hill Companies, Inc. Previous editions copyright © 2007, 2004, 2001 by The McGraw-Hill Companies, Inc. Copyright © 1997, 1993 by Appleton & Lange All Rights Reserved ISBN: 978-0-07-162243-1 1234567890 Impreso en México 00Gardner(i-xviii)Prelim.indd ii 1098765432101 Printed in Mexico 9/9/11 19:32:49 booksmedicos.org Contenido Autores Prefacio xi xv 1. Hormonas y acción hormonal 1 David G. Gardner, MD, Mark Anderson, MD, PhD y Robert A. Nissenson, PhD Relación con el sistema nervioso 2 Naturaleza química de las hormonas 3 Glándulas endocrinas y órganos blanco 4 Regulación de las concentraciones de hormona en el plasma 4 Acción de hormona 5 Receptores 5 Receptores de neurotransmisor y hormona peptídica 6 Receptores acoplados a proteína G 7 Transductores de proteína G 8 Efectores 9 Trastornos de proteínas G y de receptores acoplados a proteína G 11 Receptores de factor de crecimiento 13 Receptores de citocina 14 Receptores enlazados con guanilil ciclasa 16 Acción nuclear de hormonas peptídicas 18 Receptores nucleares 18 Familia de receptor de esteroide 18 Familia de receptores de tiroides 21 Efectos no genómicos de las hormonas esteroideas 25 Síndromes de resistencia de receptor de hormona esteroide y tiroidea 25 2. Autoinmunidad endocrina 27 Juan Carlos Jaume, MD Componentes y mecanismos inmunitarios básicos 28 Reconocimiento y respuesta inmunitarios 28 Tolerancia 31 Tolerancia de células T 31 Tolerancia de células B 35 La autoinmunidad es multifactorial 35 Factores genéticos en la autoinmunidad 36 Factores ambientales en la autoinmunidad 36 Síndromes autoinmunes de una sola glándula 37 Aspectos autoinmunitarios de la enfermedad tiroidea 37 Genes y ambiente 37 Respuesta autoinmune 37 Modelos de enfermedad tiroidea autoinmune en animales 38 Aspectos autoinmunitarios de la diabetes tipo 1 38 Genes y ambiente 39 Respuesta autoinmune 39 Modelos de diabetes mellitus autoinmune en animales 40 Aspectos autoinmunitarios de otras endocrinopatías 40 00Gardner(i-xviii)Prelim.indd iii Insuficiencia suprarrenal autoinmune 40 Ooforitis y orquitis autoinmunes 41 Hipofisitis autoinmune 41 Hipoparatiroidismo autoinmune 41 Síndromes poliglandulares autoinmunes 42 Síndrome poliglandular autoinmune I (APS-I) 42 Síndrome poliglandular autoinmune II (APS-II) 43 Manejo de síndromes poliglandulares autoinmunes 44 Síndrome de inmunodeficiencia, poliendocrinopatía y enteropatía, ligado a X 44 Síndrome POEMS (mieloma osteoesclerótico) 44 3. Endocrinología y epidemiología clínica basadas en evidencia 47 David C. Aron, MD, MS Pruebas diagnósticas: características de la prueba 47 Sensibilidad y especificidad 48 Curvas de característica operativa del receptor o curvas de rendimiento diagnóstico 50 Valores predictivos, cocientes de probabilidad y exactitud diagnóstica 51 Un método para el diagnóstico en la práctica 52 Principios epidemiológicos aplicados a decisiones de tratamiento 54 Análisis de decisiones 55 Determinación de la probabilidad de cada evento casual 57 Decisión respecto a una estrategia: cálculo del promedio, y análisis inverso del árbol 58 Descuento de eventos futuros 58 Análisis de sensibilidad 58 Análisis de costo-eficacia usando análisis de decisiones 58 Otros aspectos de la epidemiología clínica 58 Endocrinología basada en evidencia 58 Paso 1: Traducción del problema clínico hacia preguntas que pueden responderse 61 Paso 2: Encontrar la mejor evidencia 61 Paso 3: Evaluación de la validez y la utilidad de la evidencia 61 Pasos 4 y 5: Aplicación de los resultados en la práctica y evaluación del rendimiento 62 4. Hipotálamo y glándula hipófisis 65 Bradley R. Javorsky, MD, David C. Aron, MD, MS, James W. Findling, MD y J. Blake Tyrrell, MD Anatomía y embriogénesis 66 Riego sanguíneo 68 Desarrollo y características histológicas de la hipófisis 68 9/9/11 19:32:49 booksmedicos.org iv CONTENIDO Hormonas hipotalámicas 70 Hormonas hipofisiotrópicas 70 Neuroendocrinología: el hipotálamo como parte de un sistema de mayor tamaño 73 El hipotálamo y el control del apetito 74 La glándula pineal y los órganos circunventriculares 75 Hormonas de la parte anterior de la hipófisis 75 Hormona adrenocorticotrópica y péptidos relacionados 76 Hormona de crecimiento 78 Prolactina 80 Tirotropina 82 Gonadotropinas: hormona luteinizante y hormona estimulante del folículo 83 Evaluación endocrinológica del eje hipotálamohipófisis 85 Evaluación de la hormona adrenocorticotrópica 85 Evaluación de hormona de crecimiento 88 Evaluación de la prolactina 88 Evaluación de hormona estimulante de la tiroides 88 Evaluación de la LH y la FSH 89 Problemas en la evaluación del eje hipotálamo-hipófisis 89 Efectos de agentes farmacológicos sobre la función hipotálamo-hipofisaria 89 Pruebas endocrinas de la función hipotálamo-hipofisaria 90 Evaluación neurorradiográfica 90 Trastornos hipofisarios e hipotalámicos 91 Síndrome de la silla vacía 92 Disfunción hipotalámica 93 Hipopituitarismo 94 Adenomas hipofisarios 99 5. Hipófisis posterior (neurohipófisis) 115 Alan G. Robinson, MD Fisiología de la función hormonal 115 Anatomía de la síntesis y liberación de hormona 117 Fisiopatología 117 Vasopresina deficiente: diabetes insípida 118 Pruebas diagnósticas de diabetes insípida 120 Tratamiento de la diabetes insípida 121 Exceso de vasopresina: secreción inapropiada de hormona antidiurética (SIADH) 122 Tratamiento de la hiponatremia en el SIADH 125 Resumen 126 Oxitocina 126 6. Crecimiento 129 Dennis Styne, MD Crecimiento normal 129 Crecimiento intrauterino 129 Placenta 130 Hormonas de crecimiento clásicas y crecimiento fetal 130 Factores de crecimiento y oncogenes en el crecimiento fetal 130 Factores de crecimiento tipo insulina, receptores, y proteínas de unión 130 Insulina 131 Factor de crecimiento epidérmico 131 Factor de crecimiento de fibroblastos 131 Factores genéticos, maternos y uterinos 131 00Gardner(i-xviii)Prelim.indd iv Anormalidades cromosómicas y síndromes de malformación 132 Orígenes fetales de la enfermedad durante la adultez Crecimiento posnatal 132 Medición del crecimiento 139 Edad esquelética (ósea) 142 Trastornos del crecimiento 142 Estatura corta debida a causas no endocrinas 142 Estatura baja debida a trastornos endocrinos 146 Diagnóstico de estatura baja 157 Estatura alta debida a causas no endocrinas 158 Estatura alta debida a trastornos endocrinos 159 7. Glándula tiroides 132 163 David S. Cooper, MD y Paul W. Ladenson, MA (Oxon.), MD Embriogenia, anatomía e histología 163 Fisiología 163 Estructura y síntesis de hormonas tiroideas 163 Metabolismo del yodo 164 Síntesis y secreción de hormona tiroidea 164 Anormalidades de la síntesis y liberación de hormona tiroidea 168 Transporte de hormona tiroidea 169 Metabolismo de las hormonas tiroideas 171 Control de la función y la acción hormonal tiroideas 173 Cambios fisiológicos en la función tiroidea 181 Autoinmunidad tiroidea 183 Pruebas de función tiroidea 184 Pruebas de hormonas tiroideas en sangre 184 Evaluación del metabolismo de yodo y la actividad biosintética tiroideos 187 Estudios de imágenes de la tiroides 188 Ecografía y otras técnicas de obtención de imágenes de la tiroides 189 Biopsia tiroidea 189 Prueba de acciones periféricas de hormonas tiroideas 190 Medición de autoanticuerpos contra la tiroides 190 Trastornos de la tiroides 190 Hipotiroidismo 191 Hipertiroidismo y tirotoxicosis 198 Bocio no tóxico 209 Tiroiditis 211 Efectos de la radiación ionizante sobre la glándula tiroides 214 Nódulos tiroideos y cáncer tiroideo 214 8. Enfermedad ósea metabólica 227 Dolores Shoback, MD, Deborah Sellmeyer, MD y Daniel D. Bikle, MD, PhD Metabolismo celular y extracelular del calcio 227 Hormona paratiroidea 228 Vitamina D 234 Cómo la vitamina D y la PTH controlan la homeostasis mineral 241 Carcinoma medular tiroideo 241 Hipercalcemia 242 Trastornos que causan hipercalcemia 244 Tratamiento de la hipercalcemia 252 Hipocalcemia 252 9/9/11 19:32:49 booksmedicos.org CONTENIDO Otros trastornos endocrinos relacionados con hipertensión 341 Síndrome de Cushing 341 Disfunción tiroidea 342 Acromegalia 342 Causas de hipocalcemia 254 Tratamiento de la hipocalcemia 258 Anatomía y remodelado óseos 258 Funciones del hueso 258 Estructura del hueso 259 Remodelado óseo 261 Osteoporosis 262 Tratamiento de la osteoporosis 266 Osteoporosis inducida por glucocorticoides 270 Osteomalacia y raquitismo 271 Síndrome nefrótico 273 Osteodistrofia hepática 274 Osteomalacia inducida por fármacos 274 Trastornos hipofosfatémicos 274 Deficiencia de calcio 276 Trastornos primarios de la matriz ósea 276 Osteogénesis imperfecta 276 Inhibidores de la mineralización 277 Enfermedad de Paget ósea (osteítis deformante) 277 Osteodistrofia renal 280 Formas hereditarias de hiperfosfatemia 281 9. Glucocorticoides y andrógenos suprarrenales 11. Médula suprarrenal y paraganglios Anatomía 346 Hormonas de la médula suprarrenal y paraganglios 347 Catecolaminas 347 Receptores de catecolamina (adrenérgicos) 352 Trastornos de la médula suprarrenal y de paraganglios 357 Deficiencia de adrenalina y noradrenalina 357 Feocromocitoma y paraganglioma 358 Masas suprarrenales descubiertas de manera incidental 381 12. Testículos 395 Glenn D. Braunstein, MD 285 Embriogenia y anatomía 285 Biosíntesis de cortisol y andrógenos suprarrenales 287 Circulación de cortisol y andrógenos suprarrenales 292 Metabolismo del cortisol y de andrógenos suprarrenales 292 Efectos biológicos de los esteroides suprarrenales 294 Andrógenos suprarrenales 299 Evaluación de laboratorio 299 Trastornos de insuficiencia adrenocortical 303 Insuficiencia adrenocortical primaria (enfermedad de Addison) 303 Insuficiencia adrenocortical secundaria 308 Diagnóstico de insuficiencia adrenocortical 308 Tratamiento de insuficiencia adrenocortical 310 Pronóstico de la insuficiencia adrenocortical 312 Síndrome de Cushing 312 Hirsutismo y virilismo 323 Masa suprarrenal incidental 323 Terapia con glucocorticoide para trastornos no endocrinos 324 329 William F. Young, Jr., MD, MSc Sistema de renina-angiotensina y aldosterona 329 Renina y angiotensina 329 Aldosterona 331 Aldosteronismo primario 332 Otras formas de exceso o efecto de mineralocorticoide 340 Hiperdesoxicorticosteronismo 340 Síndrome de exceso aparente de mineralocorticoide 340 Síndrome de Liddle —transporte iónico anormal en los túbulos renales 341 Hipertensión exacerbada por el embarazo 341 00Gardner(i-xviii)Prelim.indd v 345 Paul A. Fitzgerald, MD Ty B. Carroll, MD, David C. Aron, MD, MS, James W. Findling, MD y J. Blake Tyrrell, MD 10. Hipertensión endocrina v Anatomía y relaciones estructura-función 395 Testículos 395 Estructuras accesorias 397 Fisiología del sistema reproductor masculino 397 Esteroides gonadales 397 Control de la función testicular 399 Evaluación de la función gonadal masculina 400 Evaluación clínica 400 Pruebas de laboratorio de la función testicular 401 Farmacología de los medicamentos que se utilizan para el tratamiento de trastornos gonadales masculinos 403 Andrógenos 403 Gonadotropinas 405 Hormona liberadora de gonadotropinas 405 Trastornos clínicos gonadales en el varón 405 Síndrome de Klinefelter (disgenesia de los túbulos seminíferos asociada a XXY) 405 Anorquia bilateral (síndrome de los testículos desaparecidos) 407 Aplasia de células de Leydig 408 Criptorquidia 409 Síndrome de Noonan (síndrome de Turner masculino) 410 Distrofia miotónica 411 Insuficiencia de los túbulos seminíferos en el adulto 411 Insuficiencia de células de Leydig en el adulto (andropausia) 412 Infertilidad masculina 413 Disfunción eréctil 415 Ginecomastia 417 Tumores testiculares 420 13. Sistema reproductor femenino e infertilidad 423 Mitchell P. Rosen, MD y Marcelle I. Cedars, MD Embriología y anatomía 424 Esteroidogénesis ovárica 426 Fisiología de la génesis folicular y ciclo menstrual 427 9/9/11 19:32:50 booksmedicos.org vi CONTENIDO Trastornos menstruales 436 Amenorrea 436 Amenorrea hipotalámica 437 Amenorrea hipofisaria 440 Amenorrea ovárica 442 Anovulación 445 Obesidad 452 Trastornos del tracto de salida 454 Menopausia 455 Reducción de los ovocitos 455 Cambios del sistema endocrino que ocurren con el envejecimiento 456 Consecuencias de la menopausia 458 Infertilidad 461 Diagnóstico de infertilidad 461 Manejo de la pareja infértil 463 Anticoncepción 464 Anticonceptivos orales 464 Anticoncepción: anticonceptivos de acción prolongada Anticoncepción de urgencia 475 14. Trastornos de la determinación y diferenciación sexual Hipogonadismo hipergonadotrópico 540 Diagnóstico diferencial de la demora en la pubertad 542 Tratamiento de la demora en la pubertad 543 Pubertad precoz (precocidad sexual) 545 Pubertad precoz central (completa o verdadera) 545 Pubertad precoz isosexual incompleta en varones 547 Precocidad contrasexual incompleta en varones 547 Pubertad isosexual incompleta en las mujeres 547 Precocidad contrasexual incompleta en mujeres 548 Variaciones en el desarrollo puberal 548 Diagnóstico diferencial de la pubertad precoz 549 Tratamiento de la pubertad precoz 549 16. Endocrinología del embarazo Robert N. Taylor, MD, PhD y Martina L. Badell, MD 470 479 Felix A. Conte, MD y Melvin M. Grumbach, MD Diferenciación sexual humana 480 Diferenciación testicular y ovárica 485 Diferenciación psicosexual 489 Clasificación y nomenclatura de los trastornos de la determinación (y diferenciación) sexual 489 Síndrome de Klinefelter y sus variantes: disgenesia de túbulos seminíferos —DSD de cromosomas sexuales 493 Síndrome de disgenesia gonadal: síndrome de Turner y sus variantes 495 DSD ovotesticular (individuos con tejido tanto ovárico como testicular) 500 DSD 46,XX inducido por andrógenos (seudohermafroditismo femenino) 502 Deficiencia de P450 aromatasa 509 Andrógenos y progestágenos de origen materno 509 Formas no clasificadas del desarrollo sexual anormal en varones 517 Formas no clasificadas del desarrollo sexual anormal en mujeres 519 Manejo de pacientes con DSD 519 15. Pubertad 527 Dennis Styne, MD Fisiología de la pubertad 527 Cambios físicos asociados con la pubertad 527 Cambios endocrinos de la vida fetal a la pubertad Ovulación y menarquia 534 Adrenarquia 534 Cambios metabólicos diversos 535 Demora o ausencia de la pubertad (infantilismo sexual) 535 Demora constitucional en el crecimiento y la adolescencia 535 Hipogonadismo hipogonadotrópico 535 00Gardner(i-xviii)Prelim.indd vi 553 531 Concepción e implantación 553 Fertilización 553 Implantación y producción de hCG 554 Hormonas ováricas en el embarazo 555 Síntomas y signos del embarazo 555 Unidad fetoplacentaria decidual 555 Hormonas polipeptídicas 555 Gonadotropina coriónica humana 555 Lactógeno placentario humano 555 Otros factores de crecimiento y hormonas péptidas coriónicas 558 Hormonas esteroideas 558 Progesterona 558 Estrógenos 558 Adaptación materna al embarazo 559 Glándula hipófisis materna 559 Glándula tiroides materna 559 Glándula paratiroides materna 559 Páncreas materno 559 Corteza suprarrenal materna 561 Endocrinología fetal 562 Hormonas hipofisarias fetales 562 Glándula tiroides fetal 562 Corteza suprarrenal fetal 562 Gónadas fetales 562 Control endocrino del parto 563 Esteroides sexuales 563 Oxitocina 563 Prostaglandinas 563 Trabajo de parto/parto pretérmino 563 Estrés materno/fetal 564 Distensión uterina patológica 564 Infección/inflamación 564 Hemorragia y coagulación decidual 564 Embarazo prolongado 565 Manejo del embarazo prolongado 565 Endocrinología del puerperio 566 Cambios fisiológicos y anatómicos 566 Cambios uterinos 566 Cambios endocrinos 566 Lactación 566 Trastornos endocrinos y embarazo 567 Hipertiroidismo en el embarazo 567 Hipotiroidismo en el embarazo 567 Trastornos hipofisarios en el embarazo 567 9/9/11 19:32:50 booksmedicos.org CONTENIDO Obesidad y embarazo 568 Enfermedad paratiroidea y embarazo 569 Preeclampsia/eclampsia 569 Fisiopatología 569 Características clínicas 570 Tratamiento/manejo de la preeclampsia 570 17. Hormonas pancreáticas y diabetes mellitus 573 Umesh Masharani, MB, BS, MRCP (Reino Unido) y Michael S. German, MD Páncreas endocrino 574 Anatomía e histología 574 Hormonas del páncreas endocrino 575 Diabetes mellitus 587 Clasificación 587 Diabetes mellitus tipo 1 587 Diabetes tipo 2 590 Otros tipos específicos de diabetes 593 Características clínicas de la diabetes mellitus 599 Tratamiento de la diabetes mellitus 609 Fármacos para el tratamiento de la hiperglucemia 610 Pasos en el manejo del paciente diabético 622 Inmunopatología de la terapia insulínica 625 Complicaciones agudas de la diabetes mellitus 626 Transición a un régimen de insulina subcutánea 631 Complicaciones crónicas de la diabetes mellitus 634 Complicaciones crónicas específicas de la diabetes mellitus 636 Manejo de la diabetes en el paciente hospitalizado 642 Diabetes mellitus y embarazo 644 18. Trastornos hipoglucémicos Umesh Masharani, MB, BS, MRCP (Reino Unido) y Stephen E. Gitelman, MD Fisiopatología de la respuesta contrarreguladora ante la neuroglucopenia 658 Respuesta contrarreguladora ante la hipoglucemia 659 Mantenimiento de la euglucemia en el estado posabsorción 660 Clasificación de los trastornos hipoglucémicos 661 Trastornos hipoglucémicos específicos 661 Hiperinsulinismo congénito 670 19. Trastornos del metabolismo de las lipoproteínas Mary J. Malloy, MD y John P. Kane, MD, PhD Ateroesclerosis 675 Perspectiva general del transporte de lípidos 676 Diferenciación de los trastornos del metabolismo de lipoproteínas 680 Descripciones clínicas de los trastornos primarios y secundarios del metabolismo de lipoproteínas 681 Hipertrigliceridemias 681 Hipertrigliceridemia primaria 683 Hipertrigliceridemia secundaria 685 Hipercolesterolemias primarias 687 00Gardner(i-xviii)Prelim.indd vii Hipercolesterolemia familiar 687 Hiperlipidemia familiar combinada 687 Hiperlipoproteinemia por Lp(a) 688 Apo B-100 defectuosa familiar 688 Deficiencia de colesterol 7α-hidroxilasa 688 Hipercolesterolemia secundaria 688 Hipotiroidismo 688 Nefrosis 688 Trastornos de las inmunoglobulinas 688 Anorexia nerviosa 688 Colestasis 689 Hipolipidemias primarias 689 Hipolipidemia primaria debida a deficiencias en lipoproteínas de alta densidad 689 Hipolipidemia primaria debida a deficiencia de lipoproteínas que contienen Apo B 690 Hipolipidemia secundaria 691 Otros trastornos del metabolismo de lipoproteínas 691 Lipodistrofias 691 Trastornos poco comunes 692 Tratamiento de la hiperlipidemia 692 Factores de la dieta en el manejo de los trastornos por lipoproteínas 693 Fármacos empleados en el tratamiento de hiperlipoproteinemia 694 Secuestradores de ácidos biliares 694 Niacina (ácido nicotínico) 695 Derivados del ácido fíbrico 695 Inhibidores de HMG-CoA reductasa 696 Inhibidores de la absorción del colesterol 697 Farmacoterapia combinada 697 20. Obesidad 657 675 vii 699 Alka M. Kanaya, MD y Christian Vaisse, MD, PhD Definición y datos epidemiológicos 699 Definición 699 Prevalencia y proyecciones 699 Posibles explicaciones para las tasas de obesidad aumentadas 700 Fisiopatología y aspectos genéticos de la obesidad 700 Regulación de la ingestión de alimento y el gasto de energía 700 Información al cerebro del estado de energía: leptina y señales gastrointestinales a corto plazo 700 Integración central de señales de homeostasis de energía 701 Resistencia a la leptina en la obesidad 702 Aspectos genéticos de la obesidad 702 Consecuencias de la obesidad sobre la salud 703 Mecanismo que fundamenta las complicaciones de la obesidad: el tejido adiposo como un órgano endocrino 703 Complicaciones metabólicas de la obesidad: resistencia a la insulina y diabetes tipo 2 704 Dislipidemia 705 El síndrome metabólico 705 Complicaciones cardiovasculares 705 Complicaciones pulmonares 705 Complicaciones gastrointestinales 706 Complicaciones de la reproducción y ginecológicas 706 Cáncer 706 9/9/11 19:32:50 booksmedicos.org viii CONTENIDO Manejo del paciente obeso 706 Investigación y prevención de complicaciones 706 Métodos terapéuticos para la pérdida de peso 706 21. Manifestaciones humorales de enfermedad maligna 711 Dolores Shoback, MD y Janet L. Funk, MD Síndromes de hormona y receptor ectópicos 711 Concepto APUD de tumores de células neuroendocrinas 712 Hipercalcemia propia de la enfermedad maligna 712 Patogenia 712 Mediadores humorales 712 Tumores sólidos relacionados con hipercalcemia por enfermedad maligna 713 Enfermedades malignas hematológicas relacionadas con hipercalcemia por enfermedad maligna 714 Diagnóstico 715 Tratamiento 715 Síndrome de Cushing ectópico 715 Diagnóstico diferencial 715 Datos clínicos 717 Síndrome de secreción inapropiada de hormona antidiurética 717 Causas y patogenia 718 Datos clínicos y de laboratorio 718 Hipoglucemia no inducida por tumor de células de los islotes 718 Otras hormonas secretadas por tumores 719 Osteomalacia oncogénica 720 Hormonas intestinales 721 22. Neoplasia endocrina múltiple 723 David G. Gardner, MD Neoplasia endocrina múltiple tipo 1 723 Patogenia 725 Tratamiento 726 Pruebas de detección 727 Neoplasia endocrina múltiple tipo 2 729 Patogenia 730 Tratamiento 732 Pruebas de detección 732 Otros trastornos caracterizados por afección de múltiples órganos endocrinos 733 Complejo de Carney 733 Síndrome de McCune-Albright 734 Neurofibromatosis tipo 1 734 Enfermedad de von Hippel-Lindau 734 MEN X 734 23. Endocrinología geriátrica Susan L. Greenspan, MD, Mary Korytkowski, MD y Neil M. Resnick, MD Función y enfermedad tiroideas 738 Trastornos de la glándula tiroides 738 Hipertiroidismo 739 Hipotiroidismo 741 00Gardner(i-xviii)Prelim.indd viii 737 Bocio multinodular 742 Nódulos y cáncer tiroideos 743 Intolerancia a carbohidratos y diabetes mellitus 743 Osteoporosis y homeostasis del calcio 750 Osteoporosis 750 Hiperparatiroidismo 757 Cambios del equilibrio del agua 757 Hipernatremia 758 Hiponatremia 758 Hipoaldosteronismo hiporreninémico 758 Glucocorticoides y estrés 758 Trastornos del eje hipotálamo-hipófisis-suprarrenal 759 Cambios de la función reproductora en varones 760 24. Urgencias endocrinas 763 David G. Gardner, MD Coma mixedematoso 763 Tormenta tiroidea 765 Parálisis periódica tirotóxica 766 Tirotoxicosis inducida por amiodarona Insuficiencia suprarrenal aguda 768 Apoplejía hipofisaria 769 Cetoacidosis diabética 769 Coma hiperosmolar no cetósico 773 Crisis hipercalcémica 775 Hipocalcemia aguda 777 Hiponatremia 779 Diabetes insípida 782 767 25. Endocrinopatías en el SIDA 787 Carl Grunfeld, MD, PhD y Grace Lee, MD Trastornos tiroideos 787 Trastornos suprarrenales 789 Trastornos óseos y de mineral 791 Trastornos gonadales 792 Trastornos hipofisarios 794 Síndrome de emaciación por SIDA 794 Anormalidades de la distribución de grasa relacionadas con infección por VIH 795 Trastornos del metabolismo de la glucosa y de los lípidos 796 Conclusión 801 26. Cirugía endocrina 803 Geeta Lal, MD y Orlo H. Clark, MD Glándula tiroides 803 Embriogenia y anatomía 803 Indicaciones para intervención quirúrgica 804 Anormalidades del desarrollo tiroideo 804 Hipertiroidismo 804 Tiroiditis 805 Bocio (no tóxico) 805 Nódulos tiroideos 805 Cáncer tiroideo 806 Técnica de la tiroidectomía 809 Glándula paratiroides 811 Embriogenia y anatomía 811 Indicaciones para intervención quirúrgica 811 9/9/11 19:32:50 booksmedicos.org CONTENIDO Hiperparatiroidismo primario 811 Hiperparatiroidismo primario persistente y recurrente 814 Hiperparatiroidismo secundario 814 Consideración especial: hiperparatiroidismo familiar 815 Complicaciones de intervención quirúrgica paratiroidea 815 La glándula suprarrenal 815 Embriogenia y anatomía 815 Indicaciones para intervención quirúrgica 815 Hiperaldosteronismo primario 815 Hipercortisolismo 816 Carcinoma cortical suprarrenal 816 Exceso de esteroide sexual 817 00Gardner(i-xviii)Prelim.indd ix ix Feocromocitoma 817 Incidentaloma suprarrenal 817 Técnica de adrenalectomía 818 El páncreas endocrino 818 Embriogenia y anatomía 818 Indicaciones para intervención quirúrgica 819 Insulinoma 819 Gastrinoma (síndrome de Zollinger-Ellison) 820 Vipoma (síndrome de Verner-Morrison) 821 Glucagonoma 821 Somatostatinoma 821 Tumores pancreáticos no funcionantes 821 Apéndice: rangos normales de referencia para hormonas 825 Índice alfabético 845 9/9/11 19:32:50 booksmedicos.org 00Gardner(i-xviii)Prelim.indd x 9/9/11 19:32:50 booksmedicos.org Autores Mark Anderson, MD, PhD Associate Professor, Robert B. Friend and Michelle M. Friend Endowed Chair in Diabetes Research, Diabetes Center and Department of Medicine, University of California, San Francisco [email protected] Hormonas y acción hormonal David C. Aron, MD, MS Professor, Department of Medicine and Department of Epidemiology and Biostatistics, Division of Clinical and Molecular Endocrinology, School of Medicine, Case Western Reserve University; Associate Chief of Staff/Education, Louis Stokes Cleveland Department of Veterans Affairs Medical Center, Cleveland, Ohio [email protected] Endocrinología y epidemiología clínica basadas en evidencia; Hipotálamo y glándula hipófisis; Glucocorticoides y andrógenos suprarrenales Martina L. Badell, MD Department of Gynecology and Obstetrics, Emory University, Atlanta, Georgia [email protected] Endocrinología del embarazo Daniel D. Bikle, MD, PhD Professor of Medicine and Dermatology, Veterans Affairs Medical Center and University of California, San Francisco [email protected] Enfermedad ósea metabólica Glenn D. Braunstein, MD Chairman, Department of Medicine, Cedars-Sinai Medical Center; The James R. Klinenberg, MD, Chair in Medicine, Professor of Medicine, David Geffen School of Medicine at University of California, Los Angeles [email protected] Testículos Ty B. Carroll, MD Assistant Professor, Endocrinology Center, Department of Medicine, Medical College of Wisconsin, Milwaukee [email protected] Glucocorticoides y andrógenos suprarrenales Marcelle I. Cedars, MD Professor and Director, Division of Reproductive Endocrinology, Department of Obstetrics, Gynecology and Reproductive Sciences, University of California, San Francisco [email protected] Sistema reproductor femenino e infertilidad 00Gardner(i-xviii)Prelim.indd xi Orlo H. Clark, MD Professor of Surgery, Department of Surgery, University of California, San Francisco [email protected] Cirugía endocrina Felix A. Conte, MD Professor of Pediatrics Emeritus, University of California, San Francisco [email protected] Trastornos de la determinación y diferenciación sexual David S. Cooper, MD Professor of Medicine, Division of Endocrinology and Metabolism, Johns Hopkins University School of Medicine; Baltimore, Maryland [email protected] La glándula tiroides James W. Findling, MD Professor of Medicine, Director of Community Endocrine Services, Medical College of Wisconsin, Milwaukee [email protected] Hipotálamo y glándula hipófisis; Glucocorticoides y andrógenos suprarrenales Paul A. Fitzgerald, MD Clinical Professor of Medicine, Division of Endocrinology, Department of Medicine, University of California, San Francisco [email protected] Médula suprarrenal y paraganglios Janet L. Funk, MD Associate Professor of Medicine, Division of Endocrinology, Department of Medicine, University of Arizona, Tucson [email protected] Manifestaciones humorales de enfermedad maligna David G. Gardner, MD, MS Mount Zion Health Fund Distinguished Professor of Endocrinology and Medicine; Chief, Division of Endocrinology and Metabolism, Department of Medicine; and Diabetes Center, University of California, San Francisco [email protected] Hormonas y acción hormonal; Neoplasia endocrina múltiple; Urgencias endocrinas 9/9/11 19:32:50 booksmedicos.org xii AUTORES Michael S. German, MD Professor and Justine K. Schreyer Endowed Chair in Diabetes Research, Department of Medicine, Division of Endocrinology and Diabetes Center, University of California, San Francisco [email protected] Hormonas pancreáticas y diabetes mellitus Stephen E. Gitelman, MD Professor of Clinical Pediatrics, Division of Pediatric Endocrinology, Department of Pediatrics, University of California, San Francisco [email protected] Trastornos hipoglucémicos Susan L. Greenspan, MD Professor of Medicine and Director, Osteoporosis Prevention and Treatment Center, University of Pittsburgh Medical Center; Director, Bone Health Program, Magee Women’s Hospital; Director, Clinical and Translational Research Center, UPMC Braddock, Pittsburgh, Pennsylvania [email protected] Endocrinología geriátrica Melvin M. Grumbach, MD, DM Hon causa (Ginebra), D Hon causa (Rene Descartes, París), D Hon causa (Atenas) Edward B. Shaw Professor of Pediatrics and Chairman Emeritus, Department of Pediatrics, University of California, San Francisco [email protected] Trastornos de la determinación y diferenciación sexual Carl Grunfeld, MD, PhD Professor of Medicine, University of California, San Francisco; Chief, Metabolism and Endocrine Sections, Veterans Affairs Medical Center, San Francisco [email protected] Endocrinopatías en el SIDA Juan Carlos Jaume, MD Assistant Professor, Division of Endocrinology, Diabetes and Metabolism, Department of Medicine, University of Wisconsin-Madison; Chief, Endocrinology, Diabetes, and Metabolism Section, Veterans Affairs Medical Center, Madison, Wisconsin [email protected] Autoinmunidad endocrina Bradley R. Javorsky, MD Assistant Professor of Medicine, Endocrinology Center, Medical College of Wisconsin, Menomonee Falls [email protected] Hipotálamo y glándula hipófisis 00Gardner(i-xviii)Prelim.indd xii Alka M. Kanaya, MD Associate Professor of Medicine, Epidemiology & Biostatistics, University of California, San Francisco [email protected] Obesidad John P. Kane, MD, PhD Professor of Medicine, Biochemistry, and Biophysics, and Associate Director, Cardiovascular Research Institute, University of California, San Francisco [email protected] Trastornos del metabolismo de las lipoproteínas Mary Korytkowski, MD Professor of Medicine, University of Pittsburgh School of Medicine, Pittsburgh, Pennsylvania [email protected] Endocrinología geriátrica Paul W. Ladenson, MA (Oxon), MD John Eager Howard Professor of Endocrinology and Metabolism; Professor of Medicine, Pathology, Oncology, Radiology and Radiological Sciences, and International Health; Distinguished Service Professor; and Director, Division of Endocrinology and Metabolism, Johns Hopkins University School of Medicine, Baltimore, Maryland [email protected] La glándula tiroides Geeta Lal, MD, MSc, FRCS(C), FACS Assistant Professor of Surgery, Division of Surgical Oncology and Endocrine Surgery, Department of Surgery, University of Iowa Hospitals and Clinics, Iowa City [email protected] Cirugía endocrina Grace Lee, MD Assistant Professor of Medicine, Department of Medicine, University of California, San Francisco [email protected] Endocrinopatías en el SIDA Mary J. Malloy, MD Professor (Emeritus), Department of Pediatrics and Medicine, Director, Pediatric Lipid Clinic and Co-Director, Adult Lipid Clinic, University of California, San Francisco [email protected] Trastornos del metabolismo de las lipoproteínas Umesh Masharani, MB, BS, MRCP (Reino Unido) Professor of Clinical Medicine, Division of Endocrinology and Metabolism, University of California, San Francisco [email protected] Hormonas pancreáticas y diabetes mellitus; Trastornos hipoglucémicos 9/9/11 19:32:50 booksmedicos.org AUTORES Robert A. Nissenson, PhD Senior Research Career Scientist, Endocrine Research Unit, Veterans’ Affairs Medical Center, San Francisco, Professor, Department of Medicine and Physiology, University of California, San Francisco [email protected] Hormonas y acción hormonal Neil M. Resnick, MD Thomas Detre Professor of Medicine, Chief, Division of Geriatric Medicine, and Director, University of Pittsburgh Institute on Aging, University of Pittsburgh School of Medicine, Pittsburgh, Pennsylvania [email protected] Endocrinología geriátrica Alan G. Robinson, MD Professor of Medicine, Associate Vice Chancellor, Medical Sciences and Executive Associate Dean, David Geffen School of Medicine at UCLA, University of California, Los Angeles [email protected] Hipófisis posterior (neurohipófisis) Mitchell P. Rosen, MD Assistant Professor, Department of Obstetrics and Gynecology, Division of Reproductive Endocrinology, University of California, San Francisco [email protected] Sistema reproductor femenino e infertilidad Deborah Sellmeyer, MD Associate Professor, Division of Endocrinology and Metabolism, Department of Medicine, Johns Hopkins University School of Medicine, Baltimore, Maryland [email protected] Enfermedad ósea metabólica xiii Dennis Styne, MD Professor and Rumsey Chair, Department of Pediatrics, Section of Endocrinology, University of California, Davis, Sacramento [email protected] Crecimiento; Pubertad Robert N. Taylor, MD, PhD Leach-Hendee Professor and Vice-Chairman for Research, Department of Gynecology and Obstetrics, Emory University, Atlanta, Georgia [email protected] Endocrinología del embarazo J. Blake Tyrrell, MD Clinical Professor of Medicine; Chief, Endocrine Clinic, Division of Endocrinology and Metabolism, University of California, San Francisco [email protected] Hipotálamo y glándula hipófisis; Glucocorticoides y andrógenos suprarrenales Christian Vaisse, MD PhD Associate Professor of Medicine, Department of Medicine, Diabetes Center, University of California, San Francisco [email protected] Obesidad William F. Young, Jr., MD, MSc Professor of Medicine, Mayo Clinic College of Medicine, Mayo Clinic, Rochester, Minnesota [email protected] Hipertensión endocrina Dolores Shoback, MD Professor of Medicine, Department of Medicine, University of California, San Francisco; Staff Physician, EndocrineMetabolism Section, Department of Medicine, San Francisco Veterans Affairs Medical Center, San Francisco, California [email protected] Enfermedad ósea metabólica; Manifestaciones humorales de enfermedad maligna 00Gardner(i-xviii)Prelim.indd xiii 9/9/11 19:32:50 booksmedicos.org 00Gardner(i-xviii)Prelim.indd xiv 9/9/11 19:32:50 booksmedicos.org Comité asesor para la revisión científica de la edición en español Dr. Raúl Burgos Ochoátegui Profesor de la Cátedra de Endocrinología Facultad de Medicina Universidad Popular Autónoma del Estado de Puebla Dr. B. Alejandro Ledezma Sánchez Profesor de Fisiología y Farmacología Facultad de Ciencias de la Salud Universidad Anáhuac México Norte Dra. Ana María Dolores Gómez Noriega Profesora de la cátedra de Endocrinología Facultad de Medicina Universidad Nacional Autónoma de México MNC José Antonio Luna Pech, NC Profesor del Departamento de Nutrición UNIVA Guadalajara Dr. en C. Carlos Gutiérrez-Cirlos Madrid Especialista en Medicina Interna Adscrito a la Dirección Médica del Instituto Nacional de Ciencias Médicas y Nutrición “Salvador Zubirán” Profesor Titular de Fisiopatología y Propedéutica y de Medicina General Facultad de Medicina Universidad Nacional Autónoma de México 00Gardner(i-xviii)Prelim.indd xv 9/9/11 19:32:50 booksmedicos.org 00Gardner(i-xviii)Prelim.indd xvi 9/9/11 19:32:50 booksmedicos.org Prefacio Tiene en sus manos la novena edición de Greenspan. Endocrinología básica y clínica; la primera en formato a todo color, lo que aumentará el valor del texto para nuestros lectores. Cada uno de los capítulos individuales se ha revisado y actualizado a fin de incluir la información más reciente en el campo. Hemos incluido dos capítulos totalmente nuevos acerca de Hipertensión endocrina (capítulo 10) y Obesidad (capítulo 20) y hemos añadido cinco autores nuevos a los capítulos ya existentes. 00Gardner(i-xviii)Prelim.indd xvii Una vez más, esperamos que usted encuentre en este texto información útil para manejar el creciente y complejo mundo de la endocrinología básica y clínica. Estamos seguros que será una herramienta de valor para la formación de sus educandos, así como para el tratamiento de los pacientes endocrinos. David G. Gardner, MD, MS Dolores Shoback, MD San Francisco, California 9/9/11 19:32:51 booksmedicos.org 00Gardner(i-xviii)Prelim.indd xviii 9/9/11 19:32:51 booksmedicos.org C Hormonas y acción hormonal A 1 P Í T U L O David G. Gardner, MD, Mark Anderson, MD, PhD, y Robert A. Nissenson, PhD ACTH AD1 AD2 AF-1 AF-2 Akt AMH ANP AP-1 β-ARK BNP cAMP CARM CBP cGMP CNP CREB DAG DBD DRIP EGF ER ERK FAD FGF FMN FOX A1 GAP GAS GDP GH Adrenocorticotropina Dominio de activación 1 Dominio de activación 2 Función activadora-1 Función activadora-2 Proteína cinasa (quinasa) B Hormona antimülleriana Péptido natriurético auricular Proteína activadora-1 Receptor β-adrenérgico cinasa Péptido natriurético tipo B 3′,5′-monofosfato de adenosina cíclico Arginina metiltransferasa asociada a coactivador Proteína de unión a CREB 3′,5′-monofosfato de guanosina cíclico Péptido natriurético tipo C Proteína de unión al elemento de respuesta a cAMP Diacilglicerol Dominio de unión a DNA Proteína interactuante con el receptor de vitamina D Factor de crecimiento epidérmico Receptor de estrógeno Cinasa regulada por señal extracelular Flavina adenina dinucleótido Factor de crecimiento de fibroblastos Flavina mononucleótido Factor de transcripción Forkhead A1 Proteína activadora de GTPasa Secuencias activadas por interferón gamma Difosfato de guanosina Hormona de crecimiento GHR GLUT 4 GR GRB2 GRE GRIP GSK3 GTF GTP HRE HSP ID IGF I-κB IKK IP3 IP4 ISRE JAK KHD LBD LH MAPK MEK MR MSH N-Cor NF-κB NO NOS Receptor de hormona de crecimiento Transportador de glucosa tipo 4 Receptor de glucocorticoide Proteína unida a receptor de factor de crecimiento-2 Elemento de respuesta a glucocorticoide Proteína interactuante con receptor de glucocorticoide Glucógeno sintasa cinasa-3 Factor de transcripción general Trifosfato de guanosina Elemento de respuesta a hormona Proteína de choque térmico Dominio de interacción represor-receptor Factor de crecimiento tipo insulina Inhibidor de factor nuclear kappa B Inhibidor de factor nuclear kappa B cinasa Inositol 1,4,5-trifosfato Inositol 1,3,4,5-tetrakis-fosfato Elemento de respuesta estimulado por interferón Cinasa Janus Dominio de homología de cinasa Dominio de unión a ligando Hormona luteinizante Proteína cinasa activada por mitógeno MAPK cinasa Receptor de mineralocorticoide Hormona estimulante de los melanocitos Correpresor de receptor nuclear Factor nuclear kappa B Óxido nítrico Óxido nítrico sintasa 1 01Gardner(001-026).indd 1 24/8/11 23:11:27 booksmedicos.org 2 CAPÍTULO 1 NPR NR NRPTK PAK P/CAF P/CIP PDE PDGF PDK PHP-1a PI-3K PIP2 PIP3 PI(3,4)P2 PKA PKB PKC PKG PLCβ PLCγ PLCPC POL II PPARγ PR PTH RANK RAR Hormonas y acción hormonal Receptor de péptido natriurético Receptor nuclear Proteína tirosina cinasa no receptora Cinasa activada por p21 Factor relacionado con p300/CBP Proteína relacionada con cointegrador p300/CBP Fosfodiesterasa Factor de crecimiento derivado de plaquetas Cinasa dependiente de fosfatidilinositol3,4,5-trifosfato Seudohipoparatiroidismo tipo 1a Fosfoinositida-3-OH cinasa Fosfatidilinositol-4,5-bifosfato Fosfatidilinositol-3,4,5-trifosfato Fosfatidilinositol-3,4,5-bifosfato Proteína cinasa A Proteína cinasa B Proteína cinasa C Proteína cinasa dependiente de cGMP Fosfolipasa C beta Fosfolipasa C gamma Fosfolipasa selectiva para fosfatidilcolina RNA polimerasa II Receptor activado por proliferador de peroxisoma Receptor de progesterona Hormona paratiroidea Receptor activador de factor nuclear kappa B Receptor de ácido retinoico Las hormonas son moléculas emisoras de señales que llevan información de una célula a otra, típicamente mediante un medio soluble como el líquido extracelular. Las hormonas caen en una de varias clases hormonales diferentes (p. ej., esteroides, monoaminas, péptidos, proteínas, eicosanoides) y emiten señales por medio de diversos mecanismos generales (p. ej., nucleares en contraposición con superficie celular) y específicos (p. ej., tirosina cinasa en contraposición con recambio de fosfoinositida) en células blanco. Las hormonas que se producen en un tejido pueden promover la actividad en un tejido blanco a cierta distancia de su punto de secreción. En este caso la hormona viaja por el torrente sanguíneo, a menudo unida a una proteína plasmática, para tener acceso al tejido blanco. Además, las hormonas pueden actuar localmente después de la secreción; sea sobre una célula vecina (efecto paracrino), sobre la célula secretora en sí (efecto autocrino) o sin ser en realidad liberada desde esta última célula (efecto intracrino) (figura 1-1). La identificación de un tejido como un blanco para una hormona particular requiere la presencia de receptores para la hormona en las células del tejido blanco. Estos receptores, a su vez, están enlazados con mecanismos efectores que llevan a los efectos fisiológicos relacionados con la hormona. 01Gardner(001-026).indd 2 RE RGS RSK RXR SH2 SIE SMRT SOCS SOS SR SRC SRE SRF STAT SWI/SNF TBP TGF-β TPA TR TRAF TRAP TRE TSH VDR Elemento de respuesta Reguladores de emisión de señales de proteína G Cinasa S6 ribosomal Receptor de retinoide X Dominio de homología src tipo 2 Elemento inducible por Sis Mediador silenciador para RXR y TR Supresor de emisión de señales de citocina Hijo de sevenless Receptor de esteroide Coactivador de receptor de esteroide Elemento de respuesta sérico Factor de respuesta sérico Transductor de señal y activador de transcripción Complejo remodelador de cromatina dependiente de ATP Proteína de unión a TATA Factor de crecimiento transformador beta 12-O-tetradecanoil-forbol 13-acetato Receptor de hormona tiroidea Factor relacionado con receptor de factor de necrosis tumoral Proteína relacionada con receptor de hormona tiroidea Elemento de respuesta a TPA Hormona estimulante de la tiroides Receptor de vitamina D RELACIÓN CON EL SISTEMA NERVIOSO Muchas características del sistema endocrino, por ejemplo, el uso de ligandos y receptores para establecer comunicación entre las células, son compartidas por el sistema nervioso. De hecho, en el aspecto funcional, los dos sistemas probablemente están relacionados desde un punto de vista evolutivo. Sin embargo, hay algunas diferencias importantes entre ambos sistemas. Mientras que el tejido nervioso utiliza un sistema cerrado, muy compartimentado, de cables para conectar células que están a cierta distancia una de otra, el sistema endocrino se fundamenta en el plasma circulante para transportar hormona recién liberada hacia sus blancos en la periferia. Como resultado, las constantes de tiempo para el suministro de señal difieren bastante entre ambos, casi instantáneas para el sistema nervioso, pero tardías, en virtud de los tiempos de circulación, para el sistema endocrino. Así, mientras que las respuestas neurales típicamente se miden en segundos, las endocrinas se miden en minutos a horas, lo que se adapta a diferentes necesidades en el organismo. Una segunda diferencia se relaciona con la naturaleza de la interacción entre ligando y receptor. En el sistema nervioso, la afinidad del receptor por el ligando es relativamente baja. Esto permite la disociación rápida del ligando desde el receptor y, si este ligando 24/8/11 23:11:27 booksmedicos.org CAPÍTULO 1 Célula endocrina H 3 Célula neurotransmisora H H Hormonas y acción hormonal H H R H R H R H Autocrina H H H H H N H N R H Axón Autocrina R Paracrina H crina Para R H Vaso sanguíneo R H N N H N N H N R R Célula blanco de hormona H R Célula blanco de neurotransmisor y hormona FIGURA 1–1 Acciones de hormonas y neurotransmisores. Las células endocrinas y neurotransmisoras sintetizan hormonas y las liberan mediante vías secretoras especializadas o por medio de difusión. Las hormonas pueden actuar en el sitio de producción ya sea después de la liberación (autocrina) o sin liberación (intracrina) desde la célula productora. También pueden actuar sobre células blanco vecinas, entre ellas células productoras de neurotransmisor, sin entrar a la circulación (paracrina). Por último, pueden tener acceso a células blanco mediante la circulación (hormonal). Los neurotransmisores que tienen acceso al compartimento extracelular, incluso al plasma circulante, pueden actuar como reguladores paracrinos u hormonales de la actividad de células blanco (H, hormona; N, neurotransmisor; R, receptor). se degrada localmente, un cese rápido del efecto biológico. A pesar de esta disociación rápida, la neurona secretora es capaz de mantener ocupación del receptor al sostener concentraciones altas del ligando alrededor de la neurona blanco. Hace esto por medio de la liberación pulsátil de gránulos secretores hacia un volumen increíblemente pequeño (esto es, el determinado por el volumen de la hendidura sináptica). Por otro lado, el sistema endocrino tiene un volumen de distribución muy grande para muchos de sus ligandos (p. ej., el volumen de sangre circulante). Mantener concentraciones de ligando análogas a las presentes en la hendidura sináptica requeriría una prodigiosa capacidad secretora. El sistema endocrino evita este problema al seleccionar interacciones entre ligando y receptor de afinidad mucho más alta (afinidad de unión 100 a 10 000 veces más alta) que la usada en el sistema nervioso. En efecto, el sistema nervioso está estructurado para suministrar concentraciones de ligando altas a receptores de afinidad relativamente baja, lo que le permite activar y desactivar efectos biológicos con rapidez y en una topografía relativamente bien definida. Estos efectos son breves. Por otro lado, el sistema endocrino usa receptores de alta afinidad para extraer y retener ligando desde un fondo común relativamente “diluido” en el plasma circulante. Sus efectos biológicos son duraderos. Ha sacrificado la respuesta rápida para adaptarse a un área más amplia de distribución de señal y prolongación del 01Gardner(001-026).indd 3 efecto biológico. Así, los sistemas no sólo están relacionados sino que son complementarios en los papeles respectivos que tienen en la contribución a la función fisiológica normal. NATURALEZA QUÍMICA DE LAS HORMONAS Las hormonas varían ampliamente en términos de su composición química. Ejemplos específicos incluyen proteínas (p. ej., adrenocorticotropina), péptidos (p. ej., vasopresina), monoaminas (p. ej., noradrenalina), derivados de aminoácidos (p. ej., triyodotironina), esteroides (p. ej., cortisol) y lípidos (p. ej., prostaglandinas). Las proteínas pueden ser glucosiladas (p. ej., hormona estimulante de la tiroides), o dimerizadas (p. ej., hormona estimulante del folículo), o de ambos tipos, para generar actividad biológica completa. En general, las hormonas proteínicas, peptídicas, monoamina y lipofílicas tienden a ejercer sus efectos principalmente por medio de receptores de proteína en la membrana celular, mientras que la hormona tiroidea y los esteroides tienden a operar en el núcleo celular. Sin embargo, cada vez hay más excepciones a estas reglas (p. ej., la triyodotironina activa receptores de hormona tiroidea clásicos en el compartimento nuclear, 24/8/11 23:11:27 booksmedicos.org 4 CAPÍTULO 1 Hormonas y acción hormonal y el receptor de amina traza [TAR1] en la superficie celular y el estradiol parece activar receptores tanto nucleares como de membrana plasmática). Es probable que el “efecto” biológico de una hormona dada refleje un compuesto de actividad de receptor ubicado en varios compartimentos celulares diferentes. GLÁNDULAS ENDOCRINAS Y ÓRGANOS BLANCO Las glándulas endocrinas tradicionalmente se definen como las estructuras glandulares carentes de conductos, que liberan sus secreciones hormonales hacia el espacio extracelular donde finalmente tienen acceso al plasma circulante. Las glándulas endocrinas clásicas comprenden órganos como la hipófisis, la glándula tiroides, las glándulas paratiroides, islotes pancreáticos, glándulas suprarrenales, ovarios y testículos. Ahora está claro que las hormonas pueden secretarse a partir de órganos endocrinos no tradicionales, y que desempeñan funciones cruciales en la regulación de la homeostasis fisiológica. Los ejemplos de estas últimas son el corazón (péptidos natriuréticos), los riñones (eritropoyetina y renina), el tejido adiposo (leptina y adiponectina) y el intestino (colecistocinina e incretinas). Una vez en la circulación, las hormonas se unen a receptores sobre tejidos blanco para desencadenar sus efectos biológicos. Los tejidos blanco para algunas hormonas (p. ej., glucocorticoides) son numerosos, lo que refleja la distribución omnipresente de los receptores de glucocorticoide, mientras que aquellos para otras hormonas tienen una distribución más limitada (p. ej., andrógenos). REGULACIÓN DE LAS CONCENTRACIONES DE HORMONA EN EL PLASMA Las concentraciones plasmáticas de hormona determinan la concentración de ligando efectiva en el ámbito de los receptores de hormona en células blanco periféricas. Así, la regulación de las cifras de hormona tiene un papel importante en el control de los efectos biológicos que ejerce la misma. Biosíntesis de hormona La síntesis de hormona nueva es uno de los principales mecanismos que se usan para aumentar la concentración de hormona en el plasma circulante. En el caso de las hormonas proteínicas o peptídicas, esto por lo general refleja incremento de la expresión del gen que codifica para la hormona (esto es, producción aumentada de mRNA que codifica para la hormona) con incremento subsiguiente de la síntesis de hormona. En el caso de hormonas esteroideas o tiroideas, refleja aumento del secuestro de precursores para la síntesis de hormona (p. ej., colesterol para las hormonas esteroideas o yodo para la hormona tiroidea), así como actividad aumentada de las proteínas enzimáticas de las cuales depende la ejecución de los eventos catalíticos individuales requeridos para la producción de hormona —típicamente esta última puede comprender un paso limitante en una cascada sintética (p. ej., actividad de 1-alfa hidroxilasa en la síntesis de 1,25-dihidroxivitamina D). Procesamiento de precursor El procesamiento de precursores de hormona participa en grados variables en el control de la concentración circulante de hormona. Casi 01Gardner(001-026).indd 4 todas las hormonas peptídicas y proteínicas requieren cierto grado de procesamiento para generar el producto hormonal maduro (p. ej., conversión de proinsulina en insulina), y el deterioro de la actividad de procesamiento puede alterar la proporción entre precursor y producto en el plasma. En otros casos, un evento de procesamiento crucial forma parte del proceso secretor en sí (p. ej., separación de la tiroxina desde la tiroglobulina) y el procesamiento alterado puede dar lugar a una disminución notoria de la inmunorreactividad, así como de la bioactividad de la hormona madura. Además, las hormonas proteínicas pueden requerir modificación postraduccional (p. ej., glucosilación) o montaje (p. ej., heterodimerización) antes de la secreción a fin de optimizar la actividad biológica. Liberación de hormona Muchas hormonas (p. ej., péptidos, proteínas y monoaminas) se almacenan en gránulos secretores en células endocrinas. La liberación de estos gránulos es promovida por eventos de emisión de señales desencadenados por reguladores exógenos denominados secretagogos. Esto a menudo requiere activación de un sistema de segundo mensajero (véase la exposición bajo “Receptores”) como la generación de AMP cíclico o la movilización de calcio intracelular en la célula endocrina. Por otro lado, las hormonas esteroideas no se almacenan en un grado importante en las células productoras de hormona. En este caso la síntesis más que la liberación de hormona parece desempeñar el papel dominante en el control de las concentraciones de hormona en el plasma circulante. Unión de hormona en el plasma Las hormonas en el plasma pueden circular en una forma libre, sin formar complejos con otras moléculas, o unidas a otras moléculas, como las proteínas plasmáticas. Es la forma libre o que no forma complejos, de la hormona, la que representa la fracción activa desde el punto de vista biológico de hormona en el compartimento plasmático, y es esta fracción la que los mecanismos reguladores homeostáticos trabajan para preservar. Sin embargo, la unión de hormona a proteínas plasmáticas desempeña un papel importante en la fisiología endocrina. En primer lugar, proporciona un reservorio de hormona que se intercambia con la fracción de hormona libre de acuerdo con las leyes de acción de masas (véase “Receptores”). Esto hace que la concentración plasmática de hormona dependa menos de la síntesis de hormona y de la liberación de la misma, lo que estabiliza con eficacia estas concentraciones durante periodos prolongados. También sirve para asegurar una distribución uniforme de la concentración de hormona en lechos capilares que riegan tejidos blanco (figura 1-2). En segundo lugar, lentifica el metabolismo o el recambio de la hormona al protegerla de enzimas degradantes o de filtración por los riñones. Metabolismo de hormona El metabolismo de hormonas también desempeña un papel importante en la regulación de las concentraciones de hormona. En algunos casos el metabolismo se encarga de convertir precursores que tienen menos actividad hormonal en productos con mayor actividad (p. ej., conversión de 25-hidroxivitamina D en 1,25-dihidroxivitamina D, y conversión de androstenediona en testosterona). En otros casos, el metabolismo lleva a la degradación y desactivación de la hormona, con un cese de la actividad hormonal. Este tipo de degradación a 31/8/11 20:13:50 booksmedicos.org CAPÍTULO 1 Hormonas y acción hormonal 5 es de naturaleza negativa, y las asas de retroacción positivas (p. ej., secreción de hormona luteinizante inducida por estradiol a la mitad del ciclo) también desempeñan funciones importantes en la dirección de la homeostasis fisiológica. ACCIÓN DE HORMONA Vaso sanguíneo Tejidos blanco FIGURA 1–2 Función de la unión en el plasma en el transporte de hormonas hacia tejidos periféricos. El ejemplo muestra una hormona que está unida (círculos rojos pequeños) a una proteína plasmática (círculos grandes), y una hormona que no está unida a proteína (círculos anaranjados pequeños). Con la hormona unida, sólo la fracción libre está disponible para captación por los tejidos. A medida que la fracción libre se agota, más hormona se disocia desde la proteína de unión en el plasma, lo que pone más hormona a disposición de las porciones más distales del tejido. En contraste, todas las hormonas que no están unidas a proteína se extraen con rapidez en la parte proximal del tejido. menudo es específico para la clase hormonal que se está examinando. Por ejemplo, los esteroides se convierten por mecanismos catalíticos en metabolitos inactivos, o sulfatados, o ambos, para promover la excreción. Las hormonas tiroideas están sujetas a desyodación que las despoja de su actividad biológica. Las hormonas proteínicas y peptídicas son internalizadas por células blanco, así como por células no blanco, y son degradadas en lisosomas intracelulares. En general, mientras más ávidos son los mecanismos de degradación, más breve es la vida media plasmática de la hormona. Regulación de las concentraciones de hormonas Las concentraciones de hormonas pueden modularse mediante factores reguladores que afectan cualquiera de los pasos antes listados; sin embargo, la mayor parte de la “afinación” aguda de las concentraciones de hormona ocurre en el ámbito de la secreción y síntesis de estas últimas. Muchas de las concentraciones de hormona, si no es que casi todas, están controladas de manera directa o indirecta por la actividad biológica que controlan. Por ejemplo, la secreción de hormona paratiroidea (PTH) que muestra respuesta a concentraciones extracelulares bajas de calcio, moviliza calcio hacia fuera de los huesos que, a su vez, emite señales de regreso a la glándula paratiroides para que desactive la secreción de PTH. Esta inhibición por retroacción negativa es una característica de la regulación endocrina. El producto terminal o regulador negativo puede ser un ion inorgánico o un metabolito (p. ej., calcio para la PTH), o un producto hormonal en la cascada endocrina (p. ej., hormona tiroidea para la TSH). No toda la retroacción 01Gardner(001-026).indd 5 Las hormonas producen sus efectos biológicos por medio de interacción con receptores de alta afinidad que, a su vez, están enlazados con uno o más sistemas efectores dentro de la célula. Estos efectores involucran muchos componentes distintos de la maquinaria metabólica de la célula; varían desde transporte de iones en la superficie celular hasta estimulación del aparato de transcripción nuclear. Los esteroides y las hormonas tiroideas ejercen sus efectos en el núcleo de las células, aunque también se ha documentado actividad reguladora en el compartimento extranuclear. Por otro lado, las hormonas peptídicas y los neurotransmisores desencadenan muchísima actividad emisora de señales en los compartimentos citoplasmático y de membrana, mientras que al mismo tiempo ejercen efectos paralelos sobre el aparato de transcripción. La exposición que sigue se enfocará en los sistemas emisores de señales primarios empleados por agonistas hormonales seleccionados, y se intentará identificar ejemplos en los cuales la emisión de señales aberrantes da por resultado enfermedad en seres humanos. RECEPTORES La actividad biológica de hormonas individuales depende de sus interacciones con receptores de alta afinidad específicos sobre las superficies o en el citoplasma o el núcleo de células blanco. A su vez, los receptores están enlazados a sistemas efectores emisores de señales que se encargan de generar la respuesta biológica observada. Por consiguiente, los receptores no sólo transmiten especificidad de la respuesta (esto es, las células que carecen de receptores carecen de capacidad de respuesta a la hormona), sino también el medio para activar el mecanismo efector. En general, los receptores para las hormonas peptídicas y neurotransmisores están alineados sobre la superficie celular, y aquellos para las hormonas esteroideas, la hormona tiroidea y la vitamina D se encuentran en los compartimentos citoplasmático o nuclear. Las interacciones entre el ligando de hormona y su receptor están regidas por las leyes de la acción de masas: [ ] [ ] k +1 [ k −1 ] donde [H] es la concentración de hormona, [R] es la concentración de receptor, [HR] es la concentración del complejo de hormona-receptor, y k+1 y k–1 son las constantes de índice para la formación y disociación de [HR], respectivamente. Así, en equilibrio, K + [H ][R k −1[HR] o bien bien [H ][R ] k −1 = = KD HR k +1 31/8/11 20:13:50 booksmedicos.org 6 CAPÍTULO 1 Hormonas y acción hormonal A R0 [HR] KD [H] B R0 KD Pendiente = − 1 KD [HR] [H ] R0 [HR] FIGURA 1–3 Saturación de ligando (A) y análisis de Scatchard (B) de una interacción hipotética entre receptor y hormona. KD representa la constante de disociación; R0 la concentración de receptor total, y [HR] y [H] el ligando unido y libre, respectivamente. Nótese en A que la KD es la concentración [H] a la cual la mitad de los receptores disponibles están ocupados. donde KD es la constante de disociación de equilibrio que define la afinidad de la interacción entre hormona y receptor (es decir, mientras más baja es la constante de disociación, más alta es la afinidad). Suponiendo que la concentración de receptor total R0 = [HR] + [R], esta ecuación puede reordenarse para dar ⎛ [HR]⎞ R 0 [HR] = −⎜ + [H] ⎝ K D ⎟⎠ K D Ésta es la ecuación de Scatchard, y declara que cuando el ligando unido sobre el libre (esto es, [HR]/[H]) se grafica contra el ligando unido (es decir, [HR]), la pendiente de la línea se define por 1/KD, la intersección y por R0/KD, y la intersección x por R0 (figura 1-3). Cuando [HR] = R0/2, [H] = KD; por ende, la KD también es la concentración de hormona [H] a la cual la mitad de los receptores disponibles están ocupados. Así, el conocimiento de las concentraciones de ligando unido y libre, que pueden cuantificarse experimentalmente, proporciona información respecto a la afinidad del receptor por su ligando y la concentración total del receptor en la preparación. Los agentes que se unen a receptores con afinidad alta se clasifican como agonistas o antagonistas con base en el resultado funcional de esta interacción entre el receptor y el ligando. Los agonistas son ligan- 01Gardner(001-026).indd 6 dos que desencadenan los mecanismos efectores y producen efectos biológicos. Los antagonistas se unen al receptor pero no activan los mecanismos efectores. Puesto que ocupan el receptor y bloquean la asociación con el agonista, antagonizan la actividad funcional de este último. Los agonistas parciales se unen al receptor, pero poseen capacidad limitada para activar los mecanismos efectores. En diferentes circunstancias, los agonistas parciales demuestran actividad biológica variable. Por ejemplo, cuando se usan solos, pueden desplegar actividad activadora débil, mientras que su uso junto con un agonista completo puede llevar a inhibición de la función porque este último queda desplazado de la molécula receptora por un ligando que tiene actividad intrínseca más baja. En algunos sistemas, se dispone de receptores en exceso, cantidad varias veces más alta que la que se requiere para desencadenar una respuesta biológica máxima. Estos sistemas de receptores de repuesto, aunque superficialmente parecen redundantes, están diseñados para rectificar una desproporción entre concentraciones circulantes bajas de ligando, y una interacción con afinidad relativamente baja entre el ligando y el receptor. Así, al aumentar el número de receptores disponibles, se asegura que el sistema tendrá un número suficiente de unidades de receptor unido a ligando para activar por completo sistemas efectores torrente abajo, a pesar de operar a concentraciones de ligando por debajo de la saturación. RECEPTORES DE NEUROTRANSMISOR Y HORMONA PEPTÍDICA Como se mencionó, los neurotransmisores y las hormonas peptídicas interactúan predominantemente con receptores expresados en la membrana plasmática en la superficie celular. La KD de un neurotransmisor para su receptor en forma característica es más alta que la de una hormona por su receptor, lo que refleja una constante de índice koff más alta (véase antes). La ocupación de receptor de neurotransmisor está impulsada por concentraciones extraordinariamente altas de ligando que pueden lograrse en la hendidura sináptica, y la ocupación del receptor de hormona está impulsada por su afinidad alta por el ligando. La koff alta de la interacción entre neurotransmisor y receptor asegura que el efecto es de inicio rápido pero de duración breve, mientras que la koff más baja de la interacción entre hormona y receptor asegura que el efecto es de inicio lento pero difícil de extinguirse, cinética que es más apropiada para las funciones hormonales de estos ligandos. Los receptores de neurotransmisor y de péptido pueden dividirse en varios grupos principales (cuadro 1-1 y figura 1-4). Los primeros incluyen los llamados receptores serpentina o “de siete dominios transmembrana”. Cada uno de estos receptores contiene un dominio extracelular amino terminal seguido por siete segmentos aminoácidos hidrofóbicos, cada uno de los cuales se cree que abarca la bicapa de membrana (figura 1-4). El séptimo de éstos, a su vez, va seguido por un dominio carboxilo terminal hidrofílico que reside dentro del compartimento citoplasmático. Como grupo, comparten una dependencia de los transductores de proteína G (véase más adelante) para ejecutar muchos de sus efectos biológicos. Un segundo grupo incluye los receptores de dominio transmembrana único que albergan actividad de tirosina cinasa intrínseca. Éste incluye la insulina, el factor de crecimiento tipo insulina (IGF [insulin-like growth factor]), y receptores de factor de crecimiento epidérmico (EGF [epidermal growth fac- 24/8/11 23:11:28 booksmedicos.org CAPÍTULO 1 CUADRO 1–1 Principales subdivisiones (con ejemplos) de las familias de receptor de neurotransmisor y hormona peptídica.a Siete dominios transmembrana β-adrenérgico PTH LH TSH GRH TRH ACTH MSH Glucagon Dopamina α2-adrenérgico (−) Somatostatina (−) Dominio transmembrana único Receptores del factor de crecimiento Insulina IGF EGF PDGF Receptores de citocina Hormona de crecimiento Prolactina Eritropoyetina CSF Receptores enlazados con guanilil ciclasa Péptidos natriuréticos Hormonas y acción hormonal Dominio de unión Y Y Y 7 NH2 Receptor de siete dominios transmembrana (p. ej., catecolaminas β-adrenérgicas) COOH Dominio de unión Dominio de tirosina cinasa Dominio de unión Receptor del factor de crecimiento (p. ej., EGF) Receptor de citocina (p. ej., GH) Proteína accesoria con dominio de tirosina cinasa a Los receptores se han subdividido con base en similitudes estructurales y funcionales compartidas. El signo de menos (−) denota un efecto negativo sobre la actividad de la ciclasa. tor]). Un tercer grupo, que es funcionalmente similar al segundo grupo, se caracteriza por un dominio de unión extracelular, grande, seguido por un segmento que abarca la membrana única, y una cola citoplasmática. Estos receptores carecen de actividad de tirosina cinasa intrínseca, pero parecen funcionar por medio de la interacción con moléculas transductoras solubles que poseen esa actividad. La prolactina y la hormona de crecimiento están incluidas en este grupo. Otro grupo son los miembros de la familia del factor de crecimiento transformante beta (TGF-β) que emiten señales por medio de dominios de serina/treonina cinasa en sus colas citoplasmáticas. Un quinto grupo, que incluye los receptores de péptido natriurético, opera por medio de activación de una guanilil ciclasa particulada y síntesis de cGMP. La ciclasa está unida de manera covalente en la porción carboxilo terminal del dominio de unión a ligando y, así, representa una parte intrínseca de la molécula receptora. RECEPTORES ACOPLADOS A PROTEÍNA G Los receptores acoplados a proteína G constituyen una superfamilia grande de moléculas que tienen capacidad de respuesta a ligandos con notoria diversidad estructural —que varían desde fotones hasta hormonas polipeptídicas grandes—. Estos receptores comparten características estructurales generales, más notablemente siete regiones que abarcan la membrana conectadas por asas intracelulares y extracelulares (figura 1-4). Los receptores están orientados de modo que el dominio amino terminal es extracelular, mientras que la cola carboxilo terminal es citoplasmática. Los segmentos que abarcan la membrana 01Gardner(001-026).indd 7 Dominio de unión Dominio de serina/treonina cinasa Dominio de unión Dominio parecido a cinasa Receptor de TGF-β (p. ej., TGF-β) Receptor de guanilil ciclasa (p. ej., ANP) Guanilil ciclasa FIGURA 1–4 Esquema estructural de diferentes clases de receptores de hormona asociados a membrana. Ligandos representativos se presentan entre paréntesis (ANP, péptido natriurético auricular; EGF, factor de crecimiento epidérmico; GH, hormona de crecimiento; TGF-β, factor de crecimiento transformante β). interactúan entre sí, y forman un fascículo cilíndrico irregular alrededor de una cavidad central dentro de la molécula. Los receptores acoplados a proteína G pueden adoptar al menos dos conformaciones con orientaciones de los segmentos que abarcan la membrana que difieren uno respecto a otro. Una orientación es favorecida en ausencia de un ligando agonista, y en esta orientación el receptor no activa una proteína G (conformación inactiva). La segunda orientación es estabilizada por la unión de un ligando agonista apropiado, y en esta conformación el receptor activa una proteína G cognada (conformación activa). Se cree que todos los receptores acoplados a proteína G pasan por un cambio conformacional similar en el momento de la unión a agonista, lo que produce un cambio estructural en el dominio 24/8/11 23:11:29 booksmedicos.org 8 CAPÍTULO 1 Hormonas y acción hormonal citoplasmático que promueve la activación de proteína G. Algunos agonistas pequeños, como las catecolaminas, pueden entrar en la cavidad formada por los segmentos transmembrana, lo que estabiliza de manera directa la conformación activa del receptor. Otros agonistas, como hormonas polipeptídicas grandes, se unen principalmente al dominio extracelular de sus receptores acoplados a proteína G. Esto da por resultado de manera indirecta movimiento de la región transmembrana del receptor, y estabilización de la conformación activa del receptor. Hasta hace poco, se creía que los receptores acoplados a proteína G funcionaban de manera exclusiva como monómeros. Ahora se sabe que muchos de esos receptores se dimerizan sea consigo mismos (homodimerización) o con otros receptores acoplados a proteína G (heterodimerización). En algunos casos, la dimerización es importante para la biosíntesis de receptor y localización de membrana eficientes. En otros casos, la dimerización es importante para que sean óptimas la afinidad del ligando, la especificidad o la emisión de señales del receptor. Se sabe que las mutaciones hereditarias en diversos receptores acoplados a proteína G se relacionan con enfermedad. Los fenotipos de pérdida de función se producen por mutaciones que eliminan uno o ambos alelos del receptor, o que dan por resultado la síntesis de receptores con defectos de la emisión de señales. Los fenotipos de ganancia de función por lo general se originan de mutaciones puntuales que producen receptores activos desde el punto de vista constitutivo (esto es, que asumen de manera estable la conformación del receptor activo incluso en ausencia de un ligando agonista). Los ejemplos de esos trastornos del receptor acoplado a proteína G relevantes para endocrinología se describen más adelante y se comentan con mayor detalle en otras secciones de este libro. CUADRO 1–2 Las subunidades de proteína G interactúan de manera selectiva con receptores y mecanismos efectores específicos. Subunidad de proteína G Receptores relacionados Efector αs β-adrenérgico TSH Glucagon Adenilil ciclasa Canales del Ca2+ Canales del K+ αi α2-adrenérgico Muscarínico (tipo II) Adenilil ciclasa Canales del Ca2+ Canales del K+ αq α1-adrenérgico PLCβ β/α Adenilil ciclasa (+ o –) El PLC apoya la fosforilación y desensibilización del receptor mediada por βARK α de proteína G diferentes, y cientos de receptores acoplados a proteína G distintos. Así, es claro que una proteína G particular es activada por un gran número de receptores diferentes. Por ejemplo, Gs es activada por receptores para ligandos tan diversos como catecolaminas β-adrenérgicas y hormonas polipeptídicas grandes como la hormona luteinizante (LH). Así, la LH es capaz de estimular la adenilil ciclasa y aumentar la concentración intracelular de cAMP en células que expresan receptores de LH (p. ej., células de Leydig de los testículos). La figura 1-5 es una representación esquemática de los eventos moleculares relacionados con la activación de proteínas G por receptores acoplados a proteína G. En la basal, el estado inactivo, la proteí- TRANSDUCTORES DE PROTEÍNA G Los receptores acoplados a proteína G inician emisión de señales intracelulares al activar una proteína G (o en algunos casos múltiples proteínas G). Las proteínas G son una familia de proteínas heterotriméricas que regulan la actividad de moléculas efectoras (p. ej., enzimas, canales de iones) (cuadro 1-2), lo que finalmente da lugar a respuestas biológicas. La identidad de una proteína G se define por la naturaleza de su subunidad α, de la cual depende en gran parte la activación de efector. Las proteínas G importantes involucradas en la acción de hormonas (y sus acciones sobre efectores) son Gs (estimulación de adenilil ciclasa), Gi (inhibición de adenilil ciclasa; regulación de canales del calcio y potasio), y Gq/11 (estimulación de fosfolipasa C [PLC] β). Las subunidades β y γ de las proteínas G están estrechamente relacionadas entre sí, y funcionan como un dímero. En algunos casos, el dímero de subunidad βγ también regula la función de efector. Las proteínas G están atadas de manera no covalente a la membrana plasmática y, así, están cerca de sus receptores cognados y de sus blancos efectores. La base para la especificidad de las interacciones entre receptores y proteína G no se ha definido por completo. Es probable que determinantes estructurales específicos presentados por las asas citoplasmáticas del receptor acoplado a proteína G determinen la identidad de las proteínas G que se activan. Es la naturaleza de la subunidad α de la proteína G la que es crucial para el reconocimiento del receptor. Hay alrededor de una docena de subunidades 01Gardner(001-026).indd 8 R H R GTP α R H α β/γ H β/γ GDP GDP α β/γ GTP E α E GDP Pi α GTP Efecto biológico FIGURA 1–5 Transducción de señal mediada por proteína G. Se describen las subunidades α y β/γ de una proteína G representativa (véanse los detalles en el texto) (E, efector; H, ligando hormonal; R, receptor de hormona). 24/8/11 23:11:29 booksmedicos.org CAPÍTULO 1 na G es un heterotrímero intacto con difosfato de guanosina (GDP) unido a la subunidad α. La unión de agonista a un receptor acoplado a proteína G promueve una interacción física entre el receptor y su proteína G cognada. Esto produce un cambio conformacional en la proteína G, lo que da por resultado la disociación de GDP. Esto, a su vez, permite la unión de GTP (que está presente a una concentración mucho más alta en las células que el GDP) a la subunidad α. Entonces ocurre disociación de la subunidad α unida a GTP desde el dímero βγ, lo que permite que estas subunidades activen sus blancos efectores. También ocurre disociación del complejo de hormona-receptor. La duración de la activación está determinada por la actividad de GTPasa intrínseca de la subunidad α de la proteína G. La hidrólisis de GTP hacia GDP termina la actividad y promueve la reasociación del trímero αβγ, lo que regresa el sistema al estado basal. La actividad de GTPasa de subunidades α de la proteína G puede aumentarse mediante la acción de proteínas llamadas “reguladores de la emisión de señales de proteína G” (proteínas RGS). EFECTORES Muchos efectores se han enlazado a los receptores acoplados a proteína G. Varios de éstos se presentan en el cuadro 1-2. Muchas otras Hormonas y acción hormonal 9 proteínas G —que no se abordan aquí— están acopladas a estímulos físicos o bioquímicos pero tienen participación muy limitada en la acción de hormona. Como se comentó, la adenilil ciclasa, quizá la mejor estudiada del grupo, es activada por Gs (figura 1-6). Esta activación da por resultado un aumento transitorio de la concentración intracelular de cAMP. El cAMP se une a la subunidad reguladora inhibidora de la proteína cinasa A (PKA) inactiva, y promueve su disociación desde el complejo, lo que permite actividad aumentada de la subunidad catalítica. Esta última fosforila diversos sustratos celulares, entre ellos la fosforilasa cinasa hepática que inicia la cascada enzimática que da por resultado aumento de la glucogenólisis. También fosforila y activa la proteína de unión al elemento de respuesta a cAMP (CREB), que media muchas de las respuestas de transcripción conocidas al cAMP (y hasta cierto grado al calcio) en el compartimento nuclear. También se sabe que la PKA fosforila otros factores de transcripción. La PLC beta (PLCβ) es un segundo sistema efector que se ha estudiado de manera extensa. La enzima se activa mediante transducción, mediada por Gq, de señales generadas por una amplia gama de complejos de hormona-receptor, incluso aquellos para angiotensina II, agonistas α-adrenérgicos y endotelina. La activación de la enzima lleva a división del fosfoinositol 4,5-bifosfato en la membrana plasmática para generar inositol 1,4,5-trifosfato (IP3) y diacilglicerol Adrenalina Transporte hacia el espacio extracelular β-AR Gs Adenilil ciclasa cAMP Subunidad reguladora R de PKA ATP cAMP R R Fosfodiesterasa PKA 5'-AMP Subunidad catalítica de PKA Núcleo Fosforilan enzimas citosólicas (p. ej., fosforilasa cinasa) Factores de transcripción centrales CREB CREB TGACGTCA PO 4 PO 4 CREB Transcripción aumentada CREB TGACGTCA FIGURA 1–6 Emisión de señales de receptor β-adrenérgico en los compartimentos citoplasmático y nuclear. La proteína de unión al elemento de respuesta a cAMP (CREB) se representa unida a un CRE de consenso en el estado basal. La fosforilación de esta proteína lleva a activación de la maquinaria de transcripción central yuxtapuesta. 01Gardner(001-026).indd 9 24/8/11 23:11:29 booksmedicos.org 10 CAPÍTULO 1 Hormonas y acción hormonal Ligando PLC PC PLC β2 Fosfatidilcolina PIP 2 Receptor G? Gq Colina DAG DAG PKC + IP 3 Ca2+ Ca2+ Fosforilación de proteína citoplasmática y de membrana Ca2+ Calmodulina Ca2+-calmodulina CaM cinasa + Núcleo + Transcripción aumentada c-jun c-fos TGACTCA CREB CREB TGACGTCA Factores de transcripción centrales FIGURA 1–7 Emisión de señales de receptor acoplado a PLCβ en los compartimentos citoplasmático y nuclear (DAG, diacilglicerol; PC, fosfatidilcolina; PKC, proteína cinasa C; PLC, fosfolipasa). (DAG) (figura 1-7). El primero interactúa con un receptor específico presente en la membrana del retículo endoplasmático para promover la liberación de Ca2+ hacia el compartimento citoplasmático. El calcio aumentado, a su vez, puede activar proteína cinasas, promover la secreción, y fomentar la actividad contráctil. El agotamiento de los fondos comunes de calcio intracelular por el IP3 da por resultado aumento de la captación de calcio a través de la membrana plasmática (quizá por medio de la generación de IP4 [1,3,4,5-tetrakis-fosfato]), lo que activa un segundo mecanismo de emisión de señales, aunque indirecto, que sirve para aumentar aún más la concentración intracelular de calcio. El DAG funciona como un activador de varias isoformas de proteína cinasa C (PKC) dentro de las células. Hay diversas isoformas diferentes de PKC (p. ej., α, β, γ) en un tipo de célula dado. Varias de éstas son dependientes del calcio, una propiedad que, dada la actividad de IP3 antes mencionada, proporciona la oportunidad para una interacción sinérgica con las dos vías emisoras de señales impulsadas por la actividad del PLCβ. Sin embargo, no toda la actividad de PKC se deriva de la desintegración de sustrato PIP2. El metabolismo de la fosfatidilcolina por PLCPC (fosfolipasa selectiva para fosfatidilcolina) lleva a la generación de fosfocolina y DAG. Se cree que esta última vía es la causa de los aumentos más prolongados de actividad de PKC que se observan después de exposición a agonista. 01Gardner(001-026).indd 10 Otras fosfolipasas también pueden tener importancia en la emisión de señales dependiente de hormona. La fosfolipasa D emplea fosfatidilcolina como un sustrato para generar colina y ácido fosfatídico. Este último puede servir como un precursor para la formación subsiguiente de DAG. Al igual que con la PLCPC antes mencionada, no se genera IP3 como consecuencia de esta reacción. La fosfolipasa A2 desencadena la liberación de ácido araquidónico, un precursor de prostaglandinas, leucotrienos, endoperóxidos y tromboxanos, todos los cuales son moléculas emisoras de señales por sí mismas. La contribución relativa de estas otras fosfolipasas a la transducción de señal mediada por hormona y el papel de los productos de desintegración de lípido específicos (p. ej., fosfocolina, ácido fosfatídico) en la transmisión de información reguladora persiste como un área de investigación activa. La activación de efectores por receptores acoplados a proteína G está sujeta a mecanismos reguladores que impiden la sobreestimulación de células por un ligando agonista. En el ámbito del receptor, se sabe que ocurren dos eventos reguladores. Uno es la desensibilización, en la cual la estimulación inicial de un receptor por sus agonistas lleva a pérdida de la capacidad del receptor para desencadenar después activación de proteína G. Esto se muestra de manera esquemática en la figura 1-8 para el receptor β-adrenérgico. Hay un mecanismo regulador similar para muchos receptores acoplados a proteína G. La 24/8/11 23:11:29 booksmedicos.org CAPÍTULO 1 Hormonas y acción hormonal 11 H H H H H R ACa G ATP cAMP β-ARK Receptor Adenilil ciclasa R R ACi ACi P G Proteína G PKA Fosfatasa Arrestina FIGURA 1–8 Desensibilización (dependiente de cinasa) del complejo de ligando-receptor. El esquema que se muestra es para el receptor β-adrenérgico, pero probablemente existen sistemas similares para otros tipos de receptores enlazados a proteína G (ACa, adenilil ciclasa activa; ACi, adenilil ciclasa inactiva; β-ARK, receptor β-adrenérgico cinasa; PKA, proteína cinasa A). unión del agonista al receptor produce activación de proteína G y origina también activación de una cinasa (llamada receptor acoplado a proteína G cinasa, GRK) que fosforila el dominio citoplasmático del receptor. En virtud de esta fosforilación, el receptor adquiere afinidad alta por un miembro de la familia de proteínas arrestina. El nombre “arrestina” se deriva de la observación de que el receptor ya no es capaz de interactuar con una proteína G cuando está unido a arrestina. De este modo, el receptor fosforilado queda desacoplado de su proteína G, lo que impide la emisión de señales hacia el efector. El receptor permanece inactivo hasta que una fosfatasa actúa para restituir el receptor hacia su estado no fosforilado. Muchos receptores acoplados a proteína G también son susceptibles a regulación descendente inducida por agonista, lo que da lugar a una concentración reducida de receptores de superficie celular después de exposición de las células a un agonista. Esto puede producirse por internalización de receptores inducida por un agonista, seguida por tráfico de receptores hacia lisosomas donde ocurre degradación. Además, la exposición crónica de células a un agonista puede dar por resultado eventos de emisión de señales que suprimen la biosíntesis de receptores nuevos, lo que disminuye la concentración de receptor de estado estable. En conjunto, estos eventos reguladores aseguran que la célula esté protegida contra estimulación excesiva en presencia de concentraciones altas sostenidas de un agonista. A últimas fechas, ha quedado claro que estos eventos que sirven para aminorar la emisión de señales de proteína G también pueden tener importantes funciones positivas en la promoción de la emisión de señales celulares. Por ejemplo, la asociación de la arrestina con receptores acoplados a proteína G puede producir activación de vías específicas, como la vía de la MAP cinasa, y esto ocurre de manera independiente de la emisión de señales de proteína G. Además, en algunos casos los receptores acoplados a proteína G internalizados 01Gardner(001-026).indd 11 pueden retener la capacidad para emitir señales, y los efectos pueden diferir de los que se producen cuando la activación ocurre en la membrana plasmática. TRASTORNOS DE PROTEÍNAS G Y DE RECEPTORES ACOPLADOS A PROTEÍNA G Dos toxinas bacterianas tienen la capacidad de modificar de manera covalente subunidades α de proteína G específicas, lo que altera su actividad funcional. La toxina del cólera es una proteína que se une a receptores presentes en todas las células, lo que da por resultado la internalización de la subunidad enzimática de la toxina. La enzima de la toxina es una ADP-ribosil transferasa que transfiere ADP ribosa desde NAD hacia un sitio aceptor (Arg201) en la subunidad α de Gs. Esta modificación covalente inhibe mucho la actividad de GTPasa de αs, lo que aumenta la activación de la adenilil ciclasa al extender la duración de la forma de la proteína G unida a GTP, activa. Incluso en ausencia de un receptor acoplado a proteína G activo, el GDP se disocia (aunque con mucha lentitud) de la proteína G. Así, la toxina del cólera finalmente activará la actividad de adenilil ciclasa incluso sin unión de un agonista a un receptor acoplado a proteína G. El resultado es una activación grande y sostenida de adenilil ciclasa. Cuando ocurre esto en células epiteliales intestinales, el aumento masivo de cAMP da por resultado el incremento de la secreción de agua y sal característico del cólera. La toxina de Bordetella pertussis también es una ADP-ribosil transferasa. Sin embargo, en este caso, los sustratos son subunidades α de diferentes proteínas G, entre las que destacan Gi y Go. La porción 24/8/11 23:11:29 booksmedicos.org 12 CAPÍTULO 1 Hormonas y acción hormonal ADP ribosa es transferida hacia un residuo de cisteína cerca del carboxilo terminal de la subunidad α, una región necesaria para la interacción con receptores acoplados a proteína G activados. Una vez ADP-ribosiladas por la toxina de B. pertussis, estas proteínas G ya no son capaces de interactuar con receptores activados y, así, quedan detenidas en una conformación inactiva (unida a GDP). La inhibición de activación de Gi y de Go mediada por receptor explica muchas de las manifestaciones clínicas de la infección por B. pertussis. Se observan mutaciones genéticas de subunidades α de proteína G en varias enfermedades de seres humanos. Las mutaciones activadoras adquiridas de αs pueden producir diversos fenotipos dependiendo del sitio de expresión de la proteína mutante. En el síndrome de McCune-Albright, la mutación ocurre en un subgrupo de células de la cresta neural durante la embriogénesis. Todos los descendientes de estas células, incluso ciertos osteoblastos, melanocitos y células ováricas o testiculares, expresan la proteína mutante. El resultado es una forma de mosaicismo genético en el cual es evidente la consecuencia de una producción no regulada de cAMP en tejidos particulares (esto es, el trastorno óseo progresivo displasia fibrosa poliostótica, la pigmentación cutánea anormal denominada manchas café con leche, pubertad precoz independiente de gonadotropina). En células donde el cAMP está enlazado a proliferación celular (p. ej., tirotropas, somatotropas), se ha mostrado que un subgrupo de pacientes con tumores benignos tiene mutaciones activadoras adquiridas en αs. En un subgrupo de tumores suprarrenales y ováricos se han reportado mutaciones activadoras en una de las proteínas Gi que está acoplada a la proliferación celular, αi2. Las mutaciones de pérdida de la función en αs se relacionan con el trastorno hereditario seudohipoparatiroidismo tipo 1 (PHP-1a). Este trastorno, descrito por vez primera por Fuller Albright, es el primer ejemplo documentado de una enfermedad de seres humanos atribuible a resistencia de células blanco a una hormona. Los afectados muestran características bioquímicas de hipoparatiroidismo (p. ej., hipocalcemia, hiperfosfatemia), pero tienen notorio aumento de la concentración circulante de hormona paratiroidea (PTH) y muestran resistencia de célula blanco a la PTH. Muchos receptores de hormona se acoplan a la adenilil ciclasa por medio de Gs, aunque los pacientes con PHP-1a por lo general sólo muestran defectos sutiles de la capacidad de respuesta a otras hormonas (p. ej., TSH, LH). La explicación para esto yace en las fascinantes características genéticas de este trastorno. En resumen, los afectados tienen un alelo αs normal y uno mutado. El alelo mutado no produce una forma activa de la proteína. En estos pacientes se espera que los tejidos expresen alrededor de 50% de la concentración normal de αs, una concentración suficiente para apoyar la emisión de señales hacia la adenilil ciclasa. Sin embargo, en ciertos tejidos, el gen αs está sujeto a la impronta genética de tal manera que el alelo paterno se expresa poco o no se expresa. En individuos que albergan mutaciones desactivadoras, si el alelo paterno tiene la mutación, todas las células expresan alrededor de 50% de la concentración normal de αs (derivado del alelo materno normal). Empero, si el alelo materno tiene la mutación, las células en las cuales ocurre impronta paterna expresan cifras bajas de αs o no la expresan. Uno de los principales sitios de esta impronta paterna es el túbulo renal proximal, un tejido blanco importante para las acciones fisiológicas de la PTH. Esto explica la resistencia clínica a la PTH que se observa en la PHP-1a, y explica también el hecho de que sólo un subgrupo de pacientes con haploinsuficiencia de αs es resistente a la PTH. Despierta interés que en esencia todos los pacientes con ha- 01Gardner(001-026).indd 12 ploinsuficiencia de αs muestran distrofia hereditaria de Albright, un trastorno vinculado con el desarrollo, con manifestaciones fenotípicas que afectan diversos tejidos. Esto indica que incluso una pérdida parcial de la emisión de señales de adenilil ciclasa es incompatible con el desarrollo normal. Las mutaciones en los genes que codifican para receptores acoplados a proteína G se están reconociendo cada vez más como importantes en la patogenia de trastornos endocrinos. Las mutaciones de la pérdida de función por lo general necesitan ser homocigóticas (o heterocigóticas compuestas) para que den por resultado un fenotipo de enfermedad importante. Esto probablemente se debe al hecho de que casi todas las células tienen un número de receptores que excede lo que se necesita para la respuesta celular máxima (receptores de repuesto). Así, una reducción de 50% de la cantidad de un receptor de superficie celular puede tener poca influencia sobre la capacidad de una célula blanco para responder. Sin embargo, en algunas situaciones, la haploinsuficiencia de un receptor acoplado a proteína G puede producir un fenotipo clínico. Por ejemplo, las mutaciones de pérdida de función heterocigóticas en el receptor detector de calcio acoplado a proteína G da por resultado el trastorno autosómico dominante hipercalcemia hipocalciúrica familiar debido a disregulación leve de la secreción de PTH y del manejo renal de calcio. La pérdida de función homocigótica del receptor detector de calcio da por resultado hiperparatiroidismo neonatal grave debido a la pérdida de la capacidad del calcio plasmático para suprimir la secreción de PTH y promover la depuración renal de calcio. También se han reportado síndromes de resistencia a hormona en pacientes que carecen de la expresión de receptores acoplados a proteína G funcionales para vasopresina, ACTH y TSH. La pérdida de la expresión funcional del receptor de PTH origina condrodisplasia de Blomstrand, un trastorno mortal debido a la incapacidad de la proteína relacionada con PTH (un agonista de receptor de PTH) para promover el desarrollo normal de cartílago. Las mutaciones que hacen a los receptores acoplados a proteína G constitutivamente activos (en ausencia de un ligando agonista) se observan en varios trastornos endocrinos. En general, esas mutaciones producen un fenotipo de enfermedad que semeja el que se observa con concentraciones excesivas del agonista de la hormona correspondiente. Así, las mutaciones activadoras en el receptor de TSH producen tirotoxicosis neonatal, y las mutaciones activadoras en el receptor de LH dan por resultado seudopubertad precoz, o testotoxicosis. Las mutaciones activadoras en el receptor de PTH dan lugar a la condrodisplasia metafisaria tipo Jansen, trastorno caracterizado por hipercalcemia y aumento de la resorción ósea (que imitan los efectos de la PTH excesiva sobre el hueso), y diferenciación tardía de cartílago (que imita los efectos de la proteína relacionada con PTH sobre el cartílago). Un método teórico para tratar trastornos originados por receptores acoplados a proteína G constitutivamente activos sería la administración de “agonistas inversos”, agentes que estabilizan receptores en su conformación inactiva. Aunque se han identificado agonistas inversos para varios receptores acoplados a proteína G, aún no se ha demostrado su éxito terapéutico. El análisis molecular de receptores acoplados a proteína G ha revelado que las mutaciones puntuales, además de producir actividad constitutiva, pueden alterar la especificidad de unión a ligando o la capacidad del receptor para quedar desensibilizado. Es casi seguro que se encontrará que esas mutaciones proporcionan la base para algunas endocrinopatías quizá más sutiles. 24/8/11 23:11:30 booksmedicos.org CAPÍTULO 1 RECEPTORES DEL FACTOR DE CRECIMIENTO Los receptores del factor de crecimiento difieren de los que ya se describieron desde los puntos de vista tanto estructural como funcional. A diferencia de los receptores relacionados con proteína G, estas proteínas abarcan la membrana sólo una vez, y adquieren su capacidad de emisión de señales, al menos en parte, por medio de activación de actividad de tirosina cinasa, que es intrínseca a las moléculas receptoras individuales. La insulina y los receptores de IGF caen dentro de este grupo, al igual que aquellos para los reguladores autocrinos o paracrinos del factor de crecimiento derivado de plaquetas (PDGF), Ligando SH2 P Y P Y P SH2 Y P Y Y SH3 Y SH3 Receptor Montaje de complejo adicional Y P P Efecto biológico Y SH2 SH3 Efecto biológico FIGURA 1–9 Emisión de señales por el receptor del factor de crecimiento que contiene tirosina cinasa. En aras de la sencillez, aquí los receptores se representan como monómeros; típicamente, la asociación con ligando va seguida por dimerización de receptores. La autofosforilación de uno o más residuos de tirosina en el receptor que tienen una posición crucial lleva a la asociación con proteínas o efectores accesorios por medio de dominios SH2 presentes en estos últimos. En algunos casos, un dominio SH3 presente en la misma proteína conduce al reclutamiento de aun otras proteínas que da pie a montaje de complejo adicional. 01Gardner(001-026).indd 13 Hormonas y acción hormonal 13 factor de crecimiento de fibroblastos (FGF) y EGF. La emisión de señales se inicia por la asociación de un ligando (p. ej., insulina) con el dominio extracelular del receptor (figura 1-9) y dimerización subsiguiente de receptor. Esto da por resultado fosforilación de tirosinas tanto en el receptor en sí como en sustratos no receptores. Se asume que la fosforilación de estos sustratos da por resultado una cascada de eventos de activación, similar a la descrita para los sistemas acoplados a proteína G, que contribuye a perturbaciones en las vías intracelulares. La autofosforilación de las moléculas de receptor mismas se ha estudiado de manera extensa y proporcionó cierta información interesante acerca de los mecanismos que fundamentan la transducción de señal por este grupo de proteínas. La fosforilación de tirosina tiene lugar en ubicaciones específicas en la molécula de receptor. Una vez fosforilados, estos sitios se asocian, de manera muy específica, con diversas proteínas accesorias que poseen capacidad emisora de señales independiente. Éstas incluyen PLCγ, fosfoinositol (PI) 3′ cinasa, proteína activadora de GTPasa (GAP), proteína unida al receptor del factor de crecimiento-2 (GRB2), y la familia de tirosina cinasas no receptoras Src. Estas interacciones son fomentadas por la presencia de dominios de homología de src tipo 2 muy conservada (con base en la homología de secuencia con el protooncogén src) (SH2) en cada una de las moléculas accesorias. Cada dominio SH2 individual muestra especificidad para los aminoácidos contextuales que rodean los residuos de fosfotirosina en la molécula del receptor. En el receptor de PDGF, por ejemplo, el dominio SH2 de PLCγ se asocia de manera selectiva con Tir977 y Tir989, mientras que el de PI 3′ cinasa se asocia con Tir708 y Tir719. Así, la diversidad de la respuesta está controlada por secuencias contextuales alrededor de residuos de fosfotirosina individuales que determinan los tipos de proteínas accesorias llevadas hacia el complejo emisor de señales. Estas interacciones entre una proteína y otra pueden proporcionar un medio para activar de manera directa la molécula emisora de señales en cuestión, quizá mediante un cambio de la conformación estérica. De manera alternativa, pueden facilitar el secuestro de estas proteínas accesorias en el compartimento de la membrana plasmática o cerca del mismo, en estrecha proximidad a sustratos clave (p. ej., lípidos de membrana en el caso de PLCγ) u otras proteínas reguladoras importantes. Algunas de estas asociaciones desencadenan eventos emisores de señales inmediatos, pero otras (p. ej., GRB2) pueden actuar en su mayor parte para proporcionar el andamiaje necesario para construir un aparato emisor de señales más complejo (figura 1-10). En el caso de GRB2, otra proteína accesoria (hijo de sevenless; SOS) se relaciona con el complejo del receptor-GRB2 por medio de un dominio de homología de src tipo 3 (SH3) presente en el segundo. Este dominio reconoce una secuencia de aminoácidos ricos en prolina presentes en la proteína SOS. A su vez, SOS facilita el montaje del complejo RasRaf, que permite la activación de efectores torrente abajo, como la proteína cinasa activada por mitógeno (MAPK) cinasa (MEK). Esta última cinasa, que posee actividad tanto de serina-treonina como de tirosina cinasa, activa las MAPK p42 y p44 (también llamadas cinasas reguladas por señal extracelular; ERK). La ERK actúa sobre diversos sustratos dentro de la célula, entre ellos las RSK cinasas, que, a su vez, fosforilan la proteína S6 ribosómica y, así, estimulan la síntesis de proteína. Estas reacciones de fosforilación (y su amplificación en las circunstancias en las cuales el sustrato de MAPK es una cinasa en sí) a menudo llevan a cambios proteicos en el fenotipo de las células blanco. 24/8/11 23:11:30 booksmedicos.org 14 CAPÍTULO 1 Hormonas y acción hormonal Ligando PIP 3 PI(3, 4)P 2 P p110 PKB p85 P P PDK1 P GRB2 SOS Ras Raf-1 MEK-1 PI3K ERK PDK2 ERK 6-PFK GSK3 GLUT4 Cinasa S6 SRF AP-1 FIGURA 1–10 Vía dependiente del factor de crecimiento. Montaje de los componentes involucrados en los mecanismos de emisión de señales Ras/Raf/MEK/MAPK y PI-3K/PKB. Los receptores del factor de crecimiento unidos a ligando, incluso el receptor de insulina, también pueden emitir señales por medio de la fosfoinositida 3-OH cinasa (PI-3K). Los dominios SH2 de la subunidad reguladora p85 de PI-3K se asocian con el receptor del factor de crecimiento por medio de residuos de fosfotirosina específicos (Tir740 y Tir751 en el receptor de PDGF) de una manera similar a la antes descrita para GRB2 (figura 1-10). Esto lleva a la activación de la subunidad catalítica p110 de PI-3K, y producción aumentada de fosfatidilinositol-3,4,5-trifosfato (PIP3) y fosfatidilinositol-3,4bifosfato (PI[3,4]P2). Estas últimas moléculas secuestran proteína cinasa B (también conocida como Akt) en la membrana celular mediante asociación con los dominios de homología con plekstrina en el amino terminal de la molécula de cinasa. Esto, a su vez, lleva a la fosforilación de PKB en dos sitios separados (Tr308 en el dominio de cinasa activo y Ser473 en la cola carboxilo terminal) por cinasas dependientes de PIP3 (PDK1 y PDK2). Estas fosforilaciones dan lugar a activación de PKB. En el caso de células blanco sensibles a la insulina, los blancos torrente abajo de la PKB activada (p. ej., después de estimulación por insulina) son 6-fosfofructo-2-cinasa (actividad aumentada), glucógeno sintasa cinasa-3 (GSK3) (actividad disminuida), el transportador de glucosa con capacidad de respuesta a insulina GLUT 4 (translocación y actividad incrementada), y p70 S6 cinasa (actividad aumentada). Esto lleva a incremento de la glucólisis, de la síntesis de glucógeno, del transporte de glucosa, y de la síntesis de proteína, respectivamente. Asimismo, cada vez hay más evidencia que sugiere que PKB puede proteger a las células contra muerte celular programada mediante fosforilación de proteínas clave en la vía apoptótica. Se ha reportado que los receptores acoplados a proteína G también pueden activar la cascada Raf-MEK-ERK, aunque en este caso la 01Gardner(001-026).indd 14 señal se transmite por medio de una proteína tirosina cinasa no receptora (NRPTK, como Src y Fyn) más que las tirosina cinasas enlazadas con el receptor del factor de crecimiento tradicionales. No se entienden por completo los detalles del mecanismo, pero parece requerir la participación de β-arrestina (véase antes) como una molécula adaptadora que enlaza el receptor de proteína G a la NRPTK. Despierta interés que esto implica que la β-arrestina, que termina el acoplamiento entre el receptor y la proteína G, en realidad promueve el acoplamiento entre el receptor desensibilizado y efectores torrente abajo tradicionalmente relacionados con activación dependiente del factor de crecimiento. RECEPTORES DE CITOCINA Éstos incluyen los receptores para diversas citocinas, eritropoyetina, factor estimulante de colonias, GH y prolactina. Estos receptores de membrana celular tienen un tramo hidrofóbico interno de aminoácidos, lo que sugiere que abarcan la membrana pero sólo una vez (figura 1-4). Pueden estar compuestos de monómeros o heterodímeros de diferentes moléculas. Receptores de hormona de crecimiento y de prolactina Los receptores para GH y prolactina son receptores de citocina prototípicos (figura 1-11). Despierta interés que el empalme alternativo del transcrito primario del gen que codifica para receptor de GH da por resultado un “receptor” acortado que carece del fijador a la membrana y el dominio carboxilo terminal de la proteína. Este “receptor” 24/8/11 23:11:30 booksmedicos.org CAPÍTULO 1 Hormonas y acción hormonal 15 GH GH Y GHR GHR Y Y P JAK2 JAK2 Y GHR GHR Y Y JAK2 Y JAK2 P P STAT STAT Y P GH GHR P Y JAK2 Y P GHR JAK2 Y P P STAT STAT P P Y P DNA SIE STAT STAT GAS P Transcripción ISRE FIGURA 1–11 Emisión de señales por el receptor de hormona de crecimiento (GHR). Diferentes porciones de una molécula de hormona de crecimiento única se asocian con regiones homólogas de dos moléculas de GHR independientes. Se cree que esto lleva al reclutamiento de cinasa Janus 2 (JAK2), que fosforila el GHR, lo que proporciona un sitio de acoplamiento para STAT. Este último es fosforilado, se disocia desde el complejo de receptor unido a ligando, y migra hacia el núcleo, donde se asocia con elementos de unión de genes blanco, y regula la transcripción. se secreta y sirve para unirse a GH en el espacio extracelular (p. ej., plasma circulante). A diferencia de los receptores del factor de crecimiento antes descritos, los receptores de GH carecen de un dominio tirosina cinasa. Diferentes dominios de una molécula de GH única se asocian con regiones homólogas de dos receptores de GH independientes, lo que promueve la dimerización de los receptores y la asociación subsiguiente con, y la activación de, cinasa Janus (JAK) 2. JAK2 sufre autofosforilación, y de manera concurrente la tirosina fosforila los receptores de GH. Esto último proporciona un sitio de acoplamiento para los factores transductores de señal y activador de transcripción (STAT); STAT 5a y 5b parecen ser en particular relevantes para la acción de la GH y la prolactina. Los STAT se fosforilan, se disocian del receptor de GH, migran hacia el núcleo, y se unen a elementos reguladores de DNA de unión a STAT (SIE/ISRE/GAS) específicos, de los cuales depende el control de transcripción de genes blanco de la GH, como IGF-1. La familia STAT consta de varios miembros, y hay especificidad de ciertos receptores de citocina para ciertos miembros de dicha familia. Esto ayuda a dirigir la especificidad de la emisión de señales por cada tipo de receptor. La emisión de señales de STAT también está regulada por una familia de inhibidores denominada proteínas supresoras de emisión de señales de citocina (SOCS). Las proteínas SOCS se unen a JAK y proteínas STAT, y las establecen como blanco para la degradación. Las proteínas SOCS son inducidas después de unión a citocina/hormona, y ayudan a autorregular la emisión de señales en esta vía. Receptores de TGF-β Estos receptores se unen a diversos ligandos que incluyen la citocina del factor de crecimiento transformante β (TGF-β) y las hormonas 01Gardner(001-026).indd 15 inhibina, activina y hormona antimülleriana (AMH). Los ligandos para estos receptores típicamente son homodímeros o heterodímeros de subunidades que tienen estructura dependiente de cisteína, muy conservada. Los receptores de la familia del TGF-β se unen a ligandos por medio de un receptor heterodimérico que consta de dos subunidades transmembrana conocidas como receptores tipo I y tipo II (figura 1-12). Hay varias subunidades de receptor tipo I y tipo II diferentes en esta familia, y pueden formarse pares tipo I/tipo II entre varios miembros de la familia diferentes. Los receptores tanto tipo I como tipo II tienen un dominio de serina/treonina cinasa intracelular. El receptor tipo II está fosforilado y es activo de manera constitutiva, no así el receptor tipo I. Los ligandos en esta familia inicialmente se unen al receptor tipo II. El receptor tipo I es reclutado hacia el complejo donde el receptor tipo II cinasa fosforila y activa el receptor tipo I, que entonces propaga más la señal. Torrente abajo en la vía de emisión de señales hay un grupo de blancos de fosforilación llamados las proteínas Smad. Estas proteínas, en el momento de la fosforilación, pueden migrar hacia el núcleo para activar, o reprimir, o ambos, la transcripción de genes blanco. Receptores de TNF La familia de receptores del factor de necrosis tumoral (TNF) es un grupo grande de receptores de citocina que se unen a ligandos tanto solubles como asociados a membrana celular. Un miembro importante de esta familia es el receptor activador del factor nuclear κB (RANK) que desempeña una función crucial en la regulación de la fisiología ósea (capítulo 8). Estos receptores constan de un complejo trimérico de tres receptores transmembrana únicos que se unen a ligando. La cola citoplasmática de muchos receptores de TNF (inclu- 24/8/11 23:11:30 booksmedicos.org 16 CAPÍTULO 1 Hormonas y acción hormonal Receptor tipo I Receptor tipo II Receptor tipo I Receptor tipo II P P P P TGF- β TGF- β Receptor tipo II Receptor tipo I P P P P P P Smad Smad P FIGURA 1–12 Emisión de señales por los receptores de TGF-β. El ligando de TGF-β primero se acopla con el receptor tipo II que tiene un dominio de serina/treonina cinasa intracelular que es constitutivamente activo. Después de unión a ligando, el receptor tipo I a continuación se recluta hacia el complejo, y el receptor tipo II puede fosforilar el dominio de serina/treonina cinasa intracelular del receptor tipo I. Esto a continuación propaga la señal torrente abajo, lo que lleva a la fosforilación y activación de proteínas Smad que pueden migrar hacia el núcleo y activar la transcripción de gen o reprimirla. so RANK) interactúa con una familia de moléculas adaptadoras llamadas factores relacionados con el receptor de TNF (TRAF) que activan varias vías torrente abajo, la más importante de las cuales es la activación del factor nuclear kappa B (NF-κB) (figura 1-13). La activación del NF-κB es un evento fundamental en muchas respuestas inflamatorias, si no es que en todas, y lleva a la inducción de muchas moléculas, incluso las involucradas en vías apoptóticas, de citocina y de quimiocina. La emisión de señales de receptor de TNF lleva a la activación de NF-κB por medio de fosforilación del complejo de I-κB cinasa heterotrimérico (IKK), que a continuación fosforila el inhibidor de NF-κB (I-κB). I-κB forma complejos con NF-κB en el citosol, y lo mantiene inactivo; sin embargo, cuando I-κB es fosforilado se disocia del complejo y sufre degradación por medio de la vía de proteasoma dependiente de ubiquitina. Después, NF-κB se transloca hacia el núcleo, donde regula la transcripción de gen. RECEPTORES ENLAZADOS CON GUANILIL CICLASA La activación de cascadas de emisión de señales dependientes de la guanilil ciclasa puede ocurrir por medio de dos mecanismos independientes. El primero comprende activación de la guanilil ciclasa soluble, una enzima que contiene hem, que es activada por el gas óxido nítrico (NO) generado en la misma célula o en células vecinas. El NO es producido por la enzima óxido nítrico sintasa. La NO sintasa existe como tres isozimas diferentes en tejidos corporales seleccionados. Las formas constitutivas de NO sintasa (NOS) se producen en células endoteliales (NOS-3) y en células neuronales (NOS-1). La enzima endotelial posee sitios de unión para FAD y FMN, así como para calcio, y parece requerir este último para tener actividad óptima. Los agentes como la bradicinina y la acetilcolina, que interactúan con receptores sobre la superficie de células endoteliales y aumentan la 01Gardner(001-026).indd 16 Ligando Receptor de TNF Citoplasma IKK IKK P Degradación Iκ− B P Iκ− B NFκ− B NFκ− B Núcleo Activación, o represión, o ambas, de la transcripción de gen FIGURA 1–13 Emisión de señales de receptor de TNF. El TNF se une a un receptor de superficie celular trimolecular que transmite una señal torrente abajo que lleva a la fosforilación y activación de la I-κB cinasa (IKK). La IKK fosforila el inhibidor de NF-κB (I-κB) que se marca entonces para degradación por medio de una vía proteosómica dependiente de ubiquitina. Esto permite que el NF-κB migre hacia el núcleo donde puede llevar a cabo activación o represión de la transcripción de gen. concentración intracelular de calcio, desencadenan un incremento de la actividad de NO sintasa constitutiva, con generación consiguiente de NO, y activación de actividad de guanilil ciclasa soluble en células de músculo liso vascular vecino (figura 1-14). Así, en este caso, la actividad vasodilatadora (dependiente de cGMP) de la acetilcolina requiere ondas secuenciales de actividad emisora de señales en dos tipos de células diferentes para realizar el efecto fisiológico final. 24/8/11 23:11:31 booksmedicos.org CAPÍTULO 1 Acetilcolina Hormonas y acción hormonal 17 Bradicinina O2 Ca2+ Arginina eNOS NO Endotelio Citrulina + GC soluble NO iNOS − GC soluble GTP cGMP GTP PKG Músculo liso cGMP PKG Vasorrelajación Esteroides Citocinas FIGURA 1–14 Emisión de señales por medio de las óxido nítrico sintasa (NOS) endotelial (e) e inducible (i) en la pared vascular. La activación de eNOS en la célula endotelial o de iNOS en las células de músculo liso vascular lleva a un incremento del NO y estimulación de la actividad de guanilil ciclasa (GC) soluble. Los aumentos subsiguientes de cGMP activan la proteína cinasa dependiente de cGMP (PKG) y promueven la vasorrelajación. La forma inducible (i) de la NO sintasa (NOS-2) se encuentra de manera predominante en células inflamatorias del sistema inmunitario, aunque también se ha reportado que está presente en células de músculo liso de la pared vascular. A diferencia de la forma endotelial de la NO sintasa, la expresión de la iNO sintasa es baja en el estado basal. El tratamiento de células con diversas citocinas desencadena un incremento de nueva síntesis de iNO sintasa (de ahí el componente inducible de la actividad de iNO sintasa), probablemente por medio de activación de elementos cis específicos en el promotor de la iNO sintasa. De este modo, las hormonas, las citocinas o los factores de crecimiento que tienen la capacidad de inducción de actividad de la iNO sintasa, pueden dirigir al menos parte de su actividad emisora de señales por medio de una vía dependiente de cGMP. Un tercer mecanismo para aumentar la concentración de cGMP dentro de células blanco involucra la activación de guanilil ciclasas particuladas (figura 1-15). Desde un punto de vista endocrino, esto comprende predominantemente los receptores de péptido natriurético (NPR). El NPR-A es un receptor de dominio transmembrana único (de alrededor de 130 kDa) con un dominio extracelular grande que proporciona reconocimiento y unión de ligando. Esto va seguido por un dominio transmembrana hidrofóbico y un dominio intracelular grande que alberga la función emisora de señales. La porción amino terminal de esta región intracelular contiene un dominio de homología de cinasa (KHD) de unión a ATP que está involucrado en la regulación de la actividad de ciclasa, mientras que el dominio carboxilo terminal contiene el centro catalítico de la guanilil ciclasa 01Gardner(001-026).indd 17 particulada. Se cree que la asociación de ligando con el dominio extracelular lleva a un cambio conformacional en el receptor que suspende el control inhibidor tónico del dominio parecido a cinasa, y permite la activación de la actividad de guanilil ciclasa. Estudios recientes sugieren que el GTPasa Rac pequeño puede activar de manera directa el dominio catalítico por medio de su cinasa PAK (cinasa activada por p21) efectora. NPR-B, el producto de un gen separado, tiene una topología similar y homología de secuencia relativamente alta con el producto de gen NPR-A; sin embargo, mientras que NPR-A muestra respuesta de manera predominante al péptido natriurético auricular (ANP) cardiaco y al péptido natriurético cerebral (BNP), NPR-B es activado por el NP tipo C (CNP), un péptido que se encuentra en el sistema nervioso central, el endotelio y tejidos reproductores, no así en el corazón. Así, la expresión segregada del ligando y su receptor cognado transmite un alto nivel de especificidad de respuesta a estos dos sistemas pese al hecho de que comparten un mecanismo efector final común. Cabe hacer notar que tanto el NPR-A como el NPR-B requieren un alto grado de fosforilación en el dominio de homología de cinasa para retener sensibilidad a agonista. La desfosforilación, quizá por medio de exposición (desencadenada por agonista) de los residuos de fosfoserina a actividad de fosfatasa reguladora en la célula blanco, da por resultado desensibilización del receptor. En seres humanos, la mutación homocigótica de los genes NPR-B da por resultado displasia acromesomélica, tipo Maroteaux (AMDM), una forma rara de enanismo autosómico recesivo con extremidades cortas. 24/8/11 23:11:31 booksmedicos.org 18 CAPÍTULO 1 Hormonas y acción hormonal Ligando de péptido natriurético Dominio de unión a ligando extracelular Membrana plasmática Dominio de homología de cinasa Guanilil ciclasa particulada Rac/PAK-1 GTP cGMP PDE PKG Efectos directos sobre canales de iones FIGURA 1–15 Emisión de señales por guanilil ciclasa particulada. El ligando (ANP o BNP para el receptor de péptido natriurético tipo A, o CNP para el receptor tipo B) se asocia con el dominio extracelular del receptor. Esto produce un cambio en el receptor que reduce la afinidad por ligando y altera la conformación del dominio de homología de cinasa (KHD) que, a su vez, revierte la inhibición tónica de la actividad de guanilil ciclasa particulada en la porción carboxilo terminal del receptor. Se cree que Rac y PAK-1 activan el receptor por medio de una interacción más directa con el dominio de guanilil ciclasa. El aumento de la actividad de ciclasa incrementa la concentración celular de cGMP, lo cual aumenta la actividad de proteína cinasa G (PKG) mediante un mecanismo similar al descrito para el cAMP (figura 1-6), regula la actividad de fosfodiesterasa (PDE), y altera las propiedades de transporte de ion de la célula blanco. ACCIÓN NUCLEAR DE HORMONAS PEPTÍDICAS Aunque los blancos iniciales de la emisión de señales de receptor de hormona peptídica parecen estar confinados al citoplasma, está claro que estos receptores también pueden tener profundos efectos sobre la actividad de transcripción nuclear. Logran esto por medio de los mismos mecanismos que usan para regular la actividad enzimática en el compartimento citoplasmático (p. ej., por medio de activación de cinasas y fosfatasas). Sin embargo, en este caso, los blancos finales son factores de transcripción que rigen la expresión de genes blanco. Los ejemplos incluyen activación hormonal de factores de transcripción nucleares c-Jun y c-Fos que constituyen el complejo AP-1 heterodimérico. Se ha mostrado que este complejo altera la expresión de una amplia variedad de genes eucarióticos por medio de asociación con un elemento de reconocimiento específico, llamado el elemento de respuesta a forbol éster (TPA) (TRE), presente dentro de la secuencia de DNA de sus promotores respectivos. Otros receptores de factor de crecimiento que usan el mecanismo de emisión de señales dependiente de MAPK parecen dirigirse al factor de respuesta sérico (SRF) y sus 01Gardner(001-026).indd 18 proteínas de complejo ternario relacionadas. Se cree que la modificación postraduccional de estos factores de transcripción amplifica la señal que proviene de este complejo, cuando se asocia con el elemento de respuesta sérico (SRE) cognado, hacia el aparato de transcripción central. La activación de proteína cinasa A dependiente de cAMP da por resultado la fosforilación de una proteína nuclear CREB (proteína de unión al elemento de respuesta a cAMP) en Ser119, un evento que da por resultado actividad de transcripción aumentada de promotores cercanos. Esto último requiere la participación de una proteína de unión a CREB (CBP) intermedia. La CBP es una molécula coactivadora que fija desde el punto de vista funcional la CREB a proteínas de la maquinaria de transcripción central. Despierta interés que la CBP también puede tener una participación similar en la emisión de señales de receptor nuclear (NR) (véase “Receptores nucleares”). Se sabe que la GH induce la fosforilación de una proteína de 84 kDa y una de 97 kDa en células blanco. Se ha mostrado que estas proteínas se asocian con el elemento inducible por sis (SIE) en el promotor c-fos, y que tienen un papel en la actividad de citocina emisora de señales que trafica a través de este elemento. Queda por demostrar si estas proteínas desempeñan un papel funcional similar en la mediación de efectos dependientes de la GH. Varios estudios recientes han proporcionado evidencia que sugiere que diversas hormonas peptídicas y factores de crecimiento pueden unirse a receptores de alta afinidad en el núcleo celular. Aún no se define el papel que desempeñan estos receptores —si es que desempeñan alguno— en la contribución al perfil de emisión de señales de estos péptidos. RECEPTORES NUCLEARES Los NR, que incluyen aquellos para los glucocorticoides, mineralocorticoides, andrógenos, progesterona, estrógenos, hormona tiroidea y vitamina D, difieren de los receptores de la membrana de superficie antes descritos por cuanto son receptores solubles con proclividad a usar regulación de transcripción como un medio de promover sus efectos biológicos. De este modo, aunque algunos receptores están compartimentados en el citoplasma (p. ej., receptor de glucocorticoide), mientras que otros están confinados al núcleo (p. ej., receptor de hormona tiroidea), todos operan dentro de la cromatina nuclear para iniciar la cascada de emisión de señales. Estos receptores pueden agruparse en dos subtipos principales con base en propiedades estructurales y funcionales compartidas. El primero, la familia de receptor de esteroide, incluye el receptor de glucocorticoide (GR) prototípico, y los receptores para mineralocorticoides (MR), andrógenos (AR) y progesterona (PR). El segundo, la familia de receptor tiroideo, incluye el receptor de hormona tiroidea (TR), y los receptores para estrógeno (ER), ácido retinoico (RAR y RXR) y vitamina D (VDR), así como el receptor activado por proliferador de peroxisomas (PPAR). También hay los llamados receptores huérfanos que tienen homología estructural con miembros de la familia de NR en el sentido más amplio. Para éstos, se desconoce el “ligando”, y quedan por determinar sus papeles funcionales en la regulación de la expresión de gen. En total, hay 48 receptores nucleares y receptores huérfanos en seres humanos. FAMILIA DE RECEPTOR DE ESTEROIDE Los receptores de esteroide (esto es, GR, MR, AR y PR), en condiciones basales, existen como complejos citoplasmáticos, multiméricos, 24/8/11 23:11:32 booksmedicos.org CAPÍTULO 1 Hormonas y acción hormonal 19 H Membrana plasmática HSP HSP R R HSP Proteína H R H R mRNA meG AAAA Membrana nuclear H R H R HRE Factores de transcripción centrales pre-mRNA TATA Alteración del paso por fases de nucleosoma/estructura de cromatina FIGURA 1–16 Emisión de señales por medio del complejo de receptor de esteroide. Los miembros de la familia del gen TR emplean mecanismos similares, aunque la mayor parte de estos últimos está concentrada en el compartimento nuclear y no se relaciona con el complejo de proteínas de choque térmico (HSP) antes de unión a ligando (meG, metil guanosina). que incluyen las proteínas de choque térmico (HSP) 90, 70 y 56. El ER, aunque demuestra asociación similar con HSP, está confinado en gran parte al compartimento nuclear. La asociación del ligando esteroide con el receptor da lugar a disociación del HSP. Esto, a su vez, expone una señal de translocación nuclear previamente sepultada en la estructura del receptor, e inicia el transporte del receptor al núcleo, donde se asocia con el elemento de respuesta a hormona (figura 1-16). Cada uno de los miembros de la familia se ha clonado y secuenciado, y pueden obtenerse estructuras cristalográficas para muchos de ellos. En consecuencia, se sabe mucho acerca de su estructura y función (figura 1-17). Cada uno tiene un dominio amino terminal extendido de longitud variable, y homología de secuencia limitada con otros miembros de la familia. En al menos algunos receptores, se cree que esta región, que se ha llamado AF-1, participa en la función de transactivación por medio de la cual los receptores individuales promueven aumento de la transcripción de gen. La importante variabilidad de la longitud de las regiones amino terminal de los diferentes receptores sugiere diferencias potenciales en sus mecanismos respecti- 01Gardner(001-026).indd 19 NH2 Transactivación independiente de ligando DBD Unión a DNA Dimerización LBD Heterodimerización y homodimerización Unión a ligando Transactivación dependiente de ligando Translocación nuclear Asociación con proteínas de choque térmico FIGURA 1–17 Estructura esquemática de una molécula de receptor de esteroide representativa. Se dan designaciones separadas a los dominios amino terminal (NH2), de unión a DNA (DBD), y de unión a ligando (LBD). La actividad funcional relacionada con cada uno de estos dominios individuales, según se determina mediante estudios de mutagénesis, se indica por debajo de cada dominio individual. 24/8/11 23:11:32 booksmedicos.org 20 CAPÍTULO 1 Hormonas y acción hormonal S A E G C H Y G V D L S T C V 440 L C C K I R D R I K I N 480 C N D R Zn2+ G A C C K V F F K R A V E G Q H N Y L 460 470 G S C Zn2+ C P A R Y R Hélice de reconocimiento K C 500 L Q A FIGURA 1–18 Esquema de dos dedos de cinc, junto con ion cinc coordinado, que constituyen el dominio de unión a DNA del receptor de glucocorticoide (los aminoácidos están numerados en relación con el receptor de longitud completa). Las regiones sombreadas denotan dos estructuras helicoidales alfa que están orientadas perpendicularmente entre sí en la molécula de receptor. La primera de éstas, la hélice de reconocimiento, hace contacto con bases en el surco principal del DNA. Las flechas de color rojo identifican aminoácidos que tienen contacto con bases específicas en el elemento de respuesta a glucocorticoide (GRE). Las flechas de color negro identifican aminoácidos que confieren especificidad para el GRE; sustituciones selectivas en estas posiciones pueden desviar la especificidad del receptor hacia otros elementos de respuesta. Los puntos identifican aminoácidos que hacen contactos específicos con el esqueleto fosfato del DNA. (Modificada de Luisi BF et al. Reimpresa, con autorización, de Nature. 1991;352:498. Copyright 1991 por Macmillan Magazines Ltd.) vos para regulación de transcripción. El amino terminal va seguido por una región básica que tiene un alto grado de homología de secuencia en las familias de genes que codifican para receptor tanto de esteroide como de tiroides. Esta región básica codifica para dos motivos dedo de cinc (figura 1-18) que se ha mostrado que establecen contactos en el surco principal del elemento de reconocimiento de DNA cognado (véase más adelante). Con base en datos cristalográficos reunidos para la región de unión a DNA del GR, se sabe que la secuencia de aminoácidos que yace entre el primer y segundo dedos (esto es, la hélice de reconocimiento) se encarga de establecer contactos específicos con el DNA. El segundo dedo proporciona los contactos estabilizadores que incrementan la afinidad del receptor por el DNA. La región de unión a DNA también alberga residuos de aminoácidos que contribuyen a la dimerización de monómeros dispuestos de manera contigua en el elemento de reconocimiento de DNA. Después de la región básica está el dominio carboxilo terminal de la proteína. Este dominio se encarga de la unión del ligando relevante, la dimerización o heterodimerización del receptor, y asociación con las proteínas de choque térmico. También contribuye a la función de transactivación dependiente de ligando (incorporada en un subdominio denominado AF-2) que impulsa la actividad de transcripción. Despierta interés que, en casos seleccionados, se ha mostrado que no ligandos tienen la capacidad de activar receptores de esteroide. La dopamina activa el receptor de progesterona e incrementa la actividad de transcripción dependiente de PR, probablemente por medio de un evento de fosforilación, que desencadena un cambio conformacional similar al producido por la asociación del receptor con progesterona. Las regiones de unión a DNA de estos receptores hacen contacto con el DNA por medio de un HRE canónico, que se describe en el cuadro 1-3. Despierta interés que cada receptor en la subfamilia individual se une al mismo elemento de reconocimiento con afinidad alta. Así, la especificidad de la acción de hormona debe establecerse 01Gardner(001-026).indd 20 CUADRO 1–3 Elementos de reconocimiento de DNA para clases principales de receptores de hormona nuclear.a Elemento Secuencia de reconocimiento Receptor HRE AGAACANNNTGTTCT Glucocorticoide Mineralocorticoide Progesterona Andrógeno ERE AGGTCANNNTGACCT Estrógeno TRE AGGTCA(N)nAGGTCA Vitamina D Hormona tiroidea Ácidos retinoicos Ligandos PPAR a Los elementos representan secuencias de consenso seleccionadas para recalcar la naturaleza modular de los medios sitios y su capacidad para la generación de palíndromo. Las secuencias se leen en la dirección 5′ a 3′. N denota un nucleósido espaciador (A, G, C o T). Los medios sitios se identifican por las flechas suprayacentes. El TRE está dispuesto como una repetición directa pero también puede existir como un palíndromo o un palíndromo invertido. Un número variable de nucleótidos espaciadores está posicionado entre las dos repeticiones directas, dependiendo del tipo de receptor de hormona. Se prefieren tres, cuatro o cinco nucleósidos (esto es, n = 3, 4 o 5) para la unión de VDR, TR o RAR, respectivamente. sea mediante secuencia de DNA contextual que yace fuera del elemento de reconocimiento, o mediante otras interacciones entre DNA y proteína, no de receptor, situadas en estrecha proximidad al elemento. Es interesante que el GR, así como algunos otros NR (p. ej., ER), tienen la capacidad de unirse a secuencia de DNA que carece de HRE clásico. Originalmente descritos en el promotor del gen que codifica para proliferina del ratón, estos elementos compuestos se asocian con complejos heterólogos que contienen GR, así como con componentes del complejo de factor de transcripción AP-1 (esto es, c-Jun y 24/8/11 23:11:33 booksmedicos.org CAPÍTULO 1 c-Fos). Despliegan actividad reguladora singular en el ámbito de promotores posicionados en forma contigua. Un elemento compuesto de ese tipo, por ejemplo, dirige efectos de transcripción muy específicos dependiendo de si el complejo incluye el GR o el MR. Se ha reportado que varios esteroides, en particular los glucocorticoides y los estrógenos, tienen efectos independientes sobre la estabilidad de transcritos de gen blanco. En este punto, no está claro qué función tienen los receptores de hormona en este proceso, y si la estabilización de transcrito está ligada mecánicamente al aumento de la actividad de transcripción. FAMILIA DE RECEPTORES DE TIROIDES Este grupo incluye el TR, RAR, RXR, ER, PPAR y VDR. Comparten un alto grado de homología con el protooncogén c-erbA, y alta afinidad para un sitio de reconocimiento de DNA común (cuadro 1-3). Con la excepción del ER, no se asocian con la HSP, y están unidos de manera constitutiva a la cromatina en el núcleo celular. De nuevo, la especificidad de unión para cada uno de los receptores individuales probablemente es conferida por una secuencia contextual que rodea este elemento, la orientación de los elementos (p. ej., repeticiones directas o repeticiones invertidas o palíndromos), la polaridad (o sea, posición 5′ en contraste con 3′ en dos repeticiones sucesivas), y el número y la naturaleza de los nucleótidos espaciadores que separa las repeticiones. El ER se une a su RE como un homodímero, mientras que el VDR, RAR, RXR y TR prefieren unión como heterodímeros. La naturaleza de las parejas heterodiméricas ha proporcionado algo de información interesante acerca de las características biológicas de estos receptores. Las parejas asociadas a TR más prevalentes parecen ser los receptores X de retinoide. Estos últimos receptores, que como homodímeros forman asociaciones de alta afinidad con el ácido 9-cis-retinoico, también forman complejos heterodiméricos en el estado no unido a ligando con VDR y RAR. En los casos individuales en los cuales se ha examinado, la heterodimerización con RXR amplifica tanto la unión a DNA como la actividad funcional de estos otros receptores. Así, la capacidad para formar esos complejos heterodiméricos puede contribuir de manera significativa a la flexibilidad y la potencia de estos sistemas receptores de hormona en la regulación de la expresión de gen. Despierta interés que la ubicación (5′ en contraposición con 3′) de las proteínas participantes en el RE es importante en la determinación del resultado funcional de la asociación. En casi todas las situaciones enlazadas con activación de transcripción, RXR parece preferir la posición torrente arriba (5′) en el complejo dimérico. De este modo, la diversidad de la respuesta es engendrada por la selección de elementos de reconocimiento (p. ej., sitios monoméricos, en contraposición con diméricos, en contraposición con oligoméricos) y por la elección y la colocación de la pareja dimérica (p. ej., homodímero en contraposición con heterodímero) cuando es aplicable. Se han descrito las estructuras cristalográficas de los dominios de unión a ligando (LBD) de varios miembros de la familia TR. Éstas incluyen el RXRα no unido a ligando dimérico, RARγ unido a ligando monomérico, TRα unido a ligando monomérico, agonista dimérico (esto es, estradiol) —y antagonista (o sea, raloxifeno)— ERα unido a ligando, VDR unido a ligando, y PPARγ unido a ligando. Un LBD compuesto despliega un patrón de plegado común con 12 héli- 01Gardner(001-026).indd 21 Hormonas y acción hormonal 21 ces alfa (numeradas por convención H1 a H12) y un giro beta conservado. Existe cierta variabilidad por cuanto no hay H2 en RARγ, y hay una hélice H2′ corta en PPARγ, pero la configuración estructural general está preservada. La interfaz dimérica se forma por medio de interacción de aminoácidos ubicados en las hélices 7 a 10; H10 ejerce la influencia más fuerte. Esas interacciones parecen ser importantes para interacciones tanto homodiméricas como heterodiméricas. Se ha mostrado que ocurre unión del ligando mediante lo que se ha denominado un mecanismo de “ratonera”. En el estado sin ligando, H12, que contiene el dominio de activación carboxilo terminal AF-2, es desplazado lejos de la bolsa de unión a ligando (figura 1-19). La asociación de ligando agonista (p. ej., estradiol en el caso del ER) con el centro hidrofóbico del receptor lleva a un reposicionamiento de H12 sobre la cavidad de unión a ligando, donde estabiliza interacciones entre receptor y ligando, y cierra la “ratonera”. La unión de un ligando antagonista como el raloxifeno, que debido a su estructura engendra obstáculo estérico en la bolsa de unión a ligando, evita el cierre de H12 hacia la posición agonista normal. En lugar de eso, H12 se pliega hacia una ubicación alternativa entre H4 y H3, conformación que suprime la función de activación del receptor (véase más adelante). La estructura cristalina de un par receptor nuclear de longitud completa (en este caso PPAR gamma y RXR alfa) muestra que la proteína PPAR gamma domina su pareja heterodimérica, lo que dicta la estructura general del complejo. Se han elucidado parcialmente los fundamentos mecanicistas de la regulación de transcripción por los NR (figura 1-20). En el estado no unido a ligando, los dímeros de receptor se asocian con un complejo macromolecular que contiene las proteínas represoras N-CoR o SMRT, un correpresor de transcripción Sin3, y una histona desacetilasa RPD3. N-CoR y SMRT usan, cada uno, dos dominios de interacción (ID) con receptor independientes para asociarse con los NR (un represor; dos receptores). Cada ID contiene una secuencia de aminoácidos (L/IXXI/VI, donde I = isoleucina, L = leucina, V = valina, X = cualquier aminoácido), que interactúa con las hélices 4, 5 y 6 del LBD del NR. La acetilación de histona en forma característica se asocia con activación de la transcripción del gen (lo que probablemente refleja descompactación de cromatina que rodea a la unidad de transcripción), de modo que se cree que la presencia de actividad de histona desacetilasa en el complejo promueve un estado latente desde el punto de vista de la transcripción. La adición de ligando lleva a un cambio de la conformación del receptor que ya no favorece la interacción con el correpresor (una desviación de la posición de la hélice 12 en el LBD evita la interacción con el correpresor, y promueve el montaje de coactivador hacia el complejo) y promueve tanto el remodelado de cromatina dependiente de ATP como el montaje de un complejo activador que contiene proteínas coactivadoras p160 (p. ej., SRC-1, GRIP-1 o P/CIP) y, de manera secundaria, la proteína de unión a CREB (CBP) y la histona acetilasa P/CAF. La acumulación neta de actividad de histona acetilasa (CBP y P/CIP así como P/CAF poseen actividad de acetilasa) lleva a acetilación de proteínas de la cromatina (p. ej., histonas), así como de componentes de la maquinaria de transcripción central, lo que da lugar a descompactación de la cromatina y un incremento neto de la actividad de transcripción. La interacción de los NR con los coactivadores en este complejo tiene lugar por medio de motivos LXXLL (donde L = leucina y X = cualquier aminoácido) presentes en las proteínas coactivadoras. Cada coactivador puede tener varios de estos motivos, que se asocian de preferencia con diferentes NR, otros factores de transcrip- 24/8/11 23:11:34 booksmedicos.org 22 CAPÍTULO 1 Hormonas y acción hormonal A H4 H5 H3 B FIGURA 1–19 Estructuras tridimensionales para los LBD de ERα ocupados por agonista y por antagonista. A. Vistas ortogonales del complejo del agonista dietilestilbestrol-LBD de ERα-péptido de secuencia II de NR. El péptido coactivador y el LBD están representados como diagramas de cintas. El péptido está coloreado de anaranjado medio; la hélice (H) 12 (residuos de ERα 538-546) está coloreada de anaranjado oscuro. Las hélices 3, 4 y 5 están coloreadas de color rosado claro. El dietilestilbestrol se representa en color rojo en un formato de llenado de espacio. B. Vistas ortogonales del complejo de antagonista 4-hidroxitamoxifeno-LBD de ERα. El esquema en color es el mismo que en el panel A. El 4-hidroxitamoxifeno se muestra en color verde en un formato de llenado de espacio. Nótese que en esta estructura no hay secuencia II de NR. C. Representación esquemática del mecanismo que fundamenta la activación (dependiente de agonista) de receptor de hormona nuclear. En presencia de agonista, la hélice 12 (la hélice terminal en el LBD) se pliega a través de la bolsa de unión a ligando, lo que estabiliza la interacción entre ligando y receptor y promueve una conformación que propicia la asociación de coactivador. En presencia de antagonista, el obstáculo estérico impide el plegado de la hélice 12 a través de la bolsa de unión a ligando. En lugar de eso, se coloca por sí misma en la región típicamente ocupada por el coactivador, lo que bloquea la función de activación del receptor. (Reimpresa, con autorización, de Shiau AK, Barstad D, Loria PM, et al. The structural basis of estrogen receptor/coactivator recognition and the antagonism of this interaction by tamoxifen. Cell. 1998;95:927. Copyright 1998 por Cell Press.) 01Gardner(001-026).indd 22 24/8/11 23:11:34 booksmedicos.org CAPÍTULO 1 Hormonas y acción hormonal 23 C Coa ice H 12 1 ce 1 Hélice 11 FIGURA 1–19 dor e 12 Héli Hél ctiva ic él Antagonista Agonista (Continuación) Sin3 RPD3 N-Cor o SMRT LBD SWI/SNF LBD DBD DBD HRE HRE Transcripción disminuida ? Remodelado de cromatina dependiente de ATP P/CAF Desacetilación de histona Ligando ? Complejo TRAP/DRIP CBP/p300 SRC-1, GRIP-1 o CIP Acetilación de histona TRAP 220 Acetilación de p160 LBD LBD DBD DBD HRE HRE Transcripción aumentada LBD LBD DBD DBD HRE HRE GTF TBP POL II Transcripción aumentada FIGURA 1–20 Interacción de moléculas correpresoras (arriba) en contraposición con coactivadoras (abajo) con el dominio de unión a ligando de un receptor nuclear representativo (véanse los detalles en el texto). Aún no se determina el orden temporal de unión a p160 en contraposición con DRIP/TRAP. 01Gardner(001-026).indd 23 24/8/11 23:11:35 booksmedicos.org 24 CAPÍTULO 1 Hormonas y acción hormonal ción u otros coactivadores. Esto permite cierto grado de selectividad en términos de cuáles proteínas reguladoras están incorporadas en el complejo. Notablemente, un análisis estructural reciente mostró que un péptido de 13-aminoácidos, que contiene un motivo LXXLL de la proteína GRIP-1, interactúa con TRβ por medio de una hendidura hidrofóbica generada por las hélices 3, 4 y 12 (incluso AF-2) en la proteína receptora. Ésta es la misma hendidura que es ocupada por la hélice 12, que alberga un motivo LXXLL, en el ERα unido a raloxifeno. Esto sugiere que el antagonista en esta última instancia adquiere sus propiedades bloqueadoras de la activación al reposicionar la hélice 12 de una manera que lleva a desplazamiento de la proteína coactivadora desde su surco (véase antes). También parece ser que el receptor unido a antagonista puede asociarse de preferencia con las moléculas correpresoras NCoR y SMRT. SRC también interactúa con el dominio AF-1, lo que sugiere un mecanismo potencial para maximizar la actividad sinérgica entre dominios AF-1 y AF-2 en los receptores. La importancia de SRC1 en la acción de la hormona tiroidea es subrayada por el dato de que los ratones con deleción de SRC1 muestran resistencia importante a la hormona tiroidea en los tejidos periféricos. Se cree que CBP funciona como un componente esencial del complejo regulador de NR. Si bien la clase de coactivadores p160 interactúa de manera directa con los NR (coactivador primario), CBP se asocia principalmente con los coactivadores p160, lo que establece un enlace indirecto con los receptores (coactivador secundario). CBP también tiene la capacidad para establecer asociaciones primarias, más débiles, con las proteínas receptoras. Como se mencionó, CBP funciona como un integrador central de señales reguladoras de transcripción provenientes de múltiples vías, incluso la activación (dependiente de cAMP) del factor de transcripción CREB. Evidencia reciente sugiere que un nivel adicional de control regulador puede estar involucrado en la amplificación selectiva de actividad de transcripción dependiente de NR. Una enzima llamada arginina metiltransferasa asociada con coactivador 1 (CARM1) se asocia con CBP y metila la proteína. Esto da lugar a una reducción de la activación de gen dependiente de CREB y, de manera secundaria, un incremento de la transcripción de gen dependiente de NR. Este mecanismo de cambio reenfoca con eficacia la maquinaria de transcripción en la expresión de gen dependiente de NR. CARM1 también interactúa con los tres miembros de la familia de SRC. Se une al dominio AD2 en el carboxilo terminal de los coactivadores p160 (en contraste, CBP se asocia con el dominio AD1 ubicado en la región media de la molécula). En este contexto, CARM1 promueve la metilación del coactivador p160 y la disociación del complejo CARM1-SRC del DNA asociado con NR, lo que elimina con eficacia el promotor del complejo regulador de transcripción. Más recientemente, se ha identificado otra familia de complejos coactivadores, que tiene un papel importante en la emisión de señales de NR. Los complejos de proteína asociada a TR (TRAP), y proteína interactuante con receptor de vitamina D (DRIP) de ser humano, son los mejor caracterizados hasta la fecha. Se cree que estos complejos, que contienen en la vecindad de 25 proteínas individuales, sirven como un puente funcional entre el NR unido a ligando unido a DNA y los factores de transcripción general (GTF) (p. ej., TBP, TFIIB, RNA polimerasa II, y TAF) involucrados en la formación del complejo de preinicio, una función previamente asignada al complejo Mediator en levaduras. La subunidad TRAP220 parece establecer los contactos relevantes, por medio de motivos LXXLL; los NR pro- 01Gardner(001-026).indd 24 mueven este montaje. Su papel frente a los coactivadores p160 a los que se hizo mención permanece no definido; sin embargo, se ha sugerido que consiguen la unión del complejo coactivador p160 con NR unidos a ligando situados en promotores de gen blanco, establecen las conexiones estructurales y funcionales que constituyen un requisito con la maquinaria de transcripción central, e inician la síntesis de mRNA. También se ha sugerido que la acetilación de uno de los motivos de unión a NR clave (LXXLL) sobre el coactivador SRC por CBP lleva a disociación de SRC desde los receptores nucleares, lo que permite el acceso para el montaje del complejo TRAP/DRIP (figura 1-20). Los receptores nucleares se pueden modificar de manera postraduccional por medio de acetilación, ubiquitinación y fosforilación. La fosforilación, que es la más extensamente estudiada de estas modificaciones, puede afectar casi todos los receptores nucleares. La fosforilación por cinasas relacionadas con la maquinaria de transcripción general (p. ej., cinasa dependiente de ciclina 7) o vías de emisión de señales intracelulares importantes (p. ej., Akt) puede servir para reclutar coactivadores hacia el complejo, lo que facilita la regulación de la transcripción. Las moléculas coactivadoras u otros factores reclutados hacia los complejos de transcripción de múltiples subunidades pueden poseer actividad de cinasa, ubiquitina ligasa, ATPasa, metiltransferasa o acetilasa, que puede establecer como objetivo receptores nucleares u otros correguladores. Así, además de su capacidad para proporcionar el andamiaje para el montaje del complejo de transcripción, también poseen la capacidad enzimática para afinar la actividad de transcripción del complejo. Además de sus efectos sobre la transcripción, se ha sugerido que los coactivadores participan en el alargamiento del transcrito, empalme de RNA y transporte de mRNA. Estudios recientes han mostrado que una porción importante de sitios de unión a DNA de ER en líneas MCF7 (líneas de células de cáncer mamario) están topográficamente enlazados a, o en algunos casos directamente superpuestos con, aquellos para el factor de transcripción de secuencia forkhead A1 (FOX A1). FOX A1 se ha denominado un factor pionero que ayuda a colocar ER (o AR) en sitios específicos en el DNA. FOX A1 se recluta hacia marcadores epigenéticos específicos en la cromatina; en el caso de células MCF7 ésta es una metilación de lisina 4 en la histona 3. Esto, a su vez, dirige la unión de ER hacia regiones cercanas en el DNA. Se han reportado datos similares con el AR, aunque con marcadores de cromatina epigenéticos diferentes. Aunque el receptor de glucocorticoide es codificado por un gen único, TR es codificado por dos genes (α y β). TR α1 y TR β1 parecen ser las formas dominantes de TR en el cuerpo. Aunque hay considerable superposición en su distribución en los tejidos, TR α1 está enriquecido en el músculo esquelético, la grasa parda y el sistema nervioso central, y TR β1 se encuentra en el hígado, los riñones y el sistema nervioso central. Se cree que emiten señales para la mayor parte de los efectos vinculados con el desarrollo y termogénicos de la hormona tiroidea en el animal entero. TR β2, una variante de empalme del gen que codifica para TR β, se encuentra en la glándula hipófisis de roedores, donde puede servir para promover una función reguladora específica (p. ej., el control de la secreción de TSH). TR α2, un producto empalmado de manera alternativa del gen que codifica para TR α, carece del dominio de unión a hormona en el carboxilo terminal de la molécula y, así, no es un receptor de hormona tiroidea verdadero. En ciertas condiciones experimentales, TR α2 puede blo- 24/8/11 23:11:35 booksmedicos.org CAPÍTULO 1 quear la actividad de otros miembros de la familia TR, pero su función fisiológica, si es que existe, aún no está definida. Existe heterogeneidad similar en la familia de receptor de retinoide. Hay tres isoformas tanto para el RXR como para el RAR. En conjunto, se cree que estos receptores desempeñan un papel importante en la morfogénesis, pero la función de las isoformas individuales sólo se entiende parcialmente. Hay dos isoformas de ER. ERα parece emitir señales para la mayor parte de la actividad estrogénica tradicional. ERβ se encuentra en diversos tejidos diferentes, y posee actividad antiproliferativa que puede servir para aminorar los efectos de ER unido a ligando. EFECTOS NO GENÓMICOS DE LAS HORMONAS ESTEROIDES Aunque los esteroides ejercen la mayor parte de su actividad biológica por medio de efectos genómicos directos, hay varias líneas de evidencia que sugieren que esto no proporciona un cuadro completo de la acción de hormonas esteroideas. Hay varios ejemplos de que, por razones cinéticas o experimentales, no se adaptan al paradigma clásico relacionado con un mecanismo regulador de transcripción. Dentro de este grupo se incluyen la supresión rápida de secreción de ACTH después de administración de esteroides, la modulación de la maduración de oocitos y de la excitabilidad neuronal por la progesterona, la estimulación de la óxido nítrico sintasa endotelial (por medio de interacción de ERα con la subunidad p85 de PI-3K) por estrógeno, la inhibición de la desyodasa tipo II y la estimulación de consumo mitocondrial de oxígeno por la hormona tiroidea, y la regulación de la función de los canales del calcio por la 1,25-(OH)2 vitamina D. Estudios recientes han demostrado la presencia de receptores de estrógeno convencionales sobre la membrana plasmática de células blanco. La relación de estos receptores con sus homólogos nucleares, y su papel en la emisión de señales para la actividad dependiente de estrógeno (genómica en contraposición con no genómica) se está investigando de manera activa. El PR despliega una capacidad nueva para interactuar con los dominios SH3 de tirosina cinasas de la familia Src, con lo cual tiene acceso a la vía de emisión de señales Ras/Raf/ MEK-1/ERK (que ya se comentó). Si bien todavía no se entienden por completo los mecanismos que fundamentan estos efectos no genómicos, su importancia potencial en la mediación de la acción de hormona esteroide o tiroidea puede, en casos seleccionados, aproximarse a la de sus homólogos genómicos más convencionales. Los neuroesteroides representan otra clase de agonistas hormonales no tradicionales con actividad biológica singular. Algunos de éstos son esteroides nativos (p. ej., progesterona), mientras que otros son derivados conjugados o metabolitos de los esteroides nativos (p. ej., dihidroprogesterona). Estos agonistas se han identificado en el sistema nervioso central, y en algunos casos se ha mostrado que tienen potente actividad biológica. Se cree que operan por medio de interacción con el receptor para ácido γ-aminobutírico, una molécula que aumenta la conductancia de membrana neuronal al ion cloruro. Esto tiene el efecto neto de hiperpolarizar la membrana celular y suprimir la excitabilidad neuronal. Se predeciría que las interacciones que promueven la actividad de receptor produzcan efectos sedantes-hipnóticos en el animal entero, mientras que se esperaría que las interacciones inhibidoras lleven a un estado de excitación del sistema nervioso central. 01Gardner(001-026).indd 25 Hormonas y acción hormonal 25 SÍNDROMES DE RESISTENCIA DE RECEPTOR DE HORMONA ESTEROIDE Y TIROIDEA Los defectos hereditarios en estos receptores se han enlazado con la fisiopatología de diversos síndromes de resistencia a hormona. Estos síndromes se caracterizan por un fenotipo clínico que sugiere deficiencia de hormona, por concentración alta de ligando de hormona circulante, y concentración aumentada (o inapropiadamente detectable) de la hormona reguladora trófica relevante (p. ej., ACTH, TSH, FSH o LH). Las mutaciones puntuales en los dedos de cinc del dominio de unión a DNA, así como en el dominio de unión a ligando del receptor de vitamina D, llevan a una forma de raquitismo dependiente de vitamina D (tipo II) que se caracteriza por lesiones óseas raquíticas típicas, hiperparatiroidismo secundario y alopecia. Se hereda como un trastorno autosómico recesivo. Defectos moleculares dispersos a lo largo de toda la trayectoria del receptor de andrógeno, aunque concentrados en el dominio de unión a ligando, se han enlazado con síndromes caracterizados por grados variables de resistencia a andrógeno, que van desde esterilidad hasta el síndrome de feminización testicular florido. Se cree que, en este caso, la gravedad clínica se relaciona con la gravedad del deterioro funcional que la mutación impone sobre el receptor. Dado que el receptor de andrógeno está ubicado en el cromosoma X, estos trastornos se heredan de una manera ligada a X. Los defectos en el receptor de glucocorticoide son menos comunes, lo que tal vez refleja la naturaleza peligrosa para la vida de las alteraciones de este sistema. Sin embargo, se han identificado mutaciones que tienen repercusiones negativas sobre la función del receptor. Las presentaciones clínicas en estos casos han estado dominadas por signos y síntomas atribuibles a deficiencia de glucocorticoide (p. ej., fatiga, astenia) y sobreproducción de andrógenos (p. ej., hirsutismo y precocidad sexual) y mineralocorticoides (hipertensión con renina baja) suprarrenales. Esto probablemente se produce por supresión de la secreción de ACTH, e hiperplasia suprarrenal (mediadas por esteroide defectuoso) a medida que la primera aumenta en un intento vano por restituir la actividad de glucocorticoide en la periferia. La resistencia a la hormona tiroidea se ha enlazado con un gran número de mutaciones dispersas a lo largo de toda la longitud de la forma β del receptor, aunque, de nuevo, hay una concentración de mutaciones en el dominio de unión a ligando, en particular a lo largo del anillo de la bolsa de unión a coactivador. Ninguna mutación en la forma α del receptor se ha enlazado con un fenotipo resistente a hormona. La presentación clínica de resistencia a hormona tiroidea se extiende desde los síndromes de déficit de atención leve más típicos hasta hipotiroidismo verdadero con alteración del crecimiento. Diferentes tejidos blanco que albergan los receptores mutantes muestran sensibilidad variable a la hormona tiroidea; algunos tejidos (p. ej., la hipófisis) presentan resistencia profunda, y otros (p. ej., el corazón) muestran respuesta de una manera que sugiere hiperestimulación con hormona tiroidea (esto es, tirotoxicosis). Estos últimos efectos (p. ej., taquicardia) pueden reflejar el predominio de la isoforma α normal, en contraposición con la isoforma de TR β defectuosa, en el tejido blanco (p. ej., el corazón). Estos síndromes son más bien singulares por cuanto se heredan como trastornos autosómicos dominantes, lo que probablemente refleja la capacidad de los receptores mutados para interferir con receptores producidos a partir del alelo normal, sea por unión al RE con afinidad más alta que los 31/8/11 20:14:32 booksmedicos.org 26 CAPÍTULO 1 Hormonas y acción hormonal receptores naturales, y evitación del acceso de este último a genes blanco, o al formar heterodímeros inactivos con las proteínas del receptor natural. Se han descrito varios casos de pacientes con resistencia a hormona tiroidea que carecen de mutaciones en el TR. En dos casos, el defecto se ha asignado a alteraciones en el transporte, y en el metabolismo intracelular, de la hormona tiroidea. Los defectos en el ER son raros, lo que tal vez refleja el papel crucial de los estrógenos en la regulación del metabolismo de lipoproteínas. Sin embargo, se ha descrito un paciente varón que alberga una mutación dentro del dominio de unión a ligando del ER. Esta presentación clínica se caracterizó por esterilidad, así como por osteopenia, lo que sugiere papeles importantes para los estrógenos en el mantenimiento de la espermatogénesis, así como en el crecimiento óseo incluso en varones. Una mutación nueva en el receptor PPARγ lleva a un fenotipo que claramente semeja el de los pacientes que tienen el síndrome metabólico (esto es, resistencia grave a la insulina, diabetes mellitus e hipertensión). Se ha descrito un síndrome de resistencia a mineralocorticoides, o seudohipoaldosteronismo, en varias familias independientes. El seudohipoaldosteronismo tipo I se caracteriza por pérdida renal de sal, deshidratación, hipotensión, hiperpotasemia y acidosis metabólica hiperclorémica a pesar de la presencia de concentraciones altas de aldosterona, neonatales. Las mutaciones heterocigóticas en el MR son la causa de una forma más leve de la enfermedad que se hereda en un modelo autosómico dominante, con anormalidades confinadas en su mayor parte a los riñones. Una forma más grave de la enfermedad, con afección sistémica generalizada, se hereda en un patrón autosómico recesivo, y parece deberse a mutaciones de pérdida de función en genes que codifican para subunidades del canal del sodio epitelial sensible a amilorida. Despierta interés equivalente la identificación reciente de una mutación de receptor de mineralocorticoide activadora (Ser810 a Leu810). Esta mutación da lugar a hipertensión grave de inicio temprano que se exacerba de manera notoria por el embarazo. La mutación lleva a la activación constitutiva del MR, y altera la especificidad de la unión a ligando, de modo que los antagonistas de MR tradicionales, como la progesterona, funcionan como agonistas parciales. Esta última propiedad probablemente explica el aumento notorio de la presión arterial durante el embarazo. REFERENCIAS Hormonas y acción hormonal Funder JW. Receptors, hummingbirds and refrigerators. News Physiol Sci. 1987;2:231. Receptores de proteína G Barki-Harrington L, Rockman HA. β-Arrestins: multifunctional cellular mediators. Physiology. 2008;23:17. [PMID: 18268361] Lania AG, Mantovani G, Spada A. Mechanisms of disease: mutations of G proteins and G-protein-coupled receptors in endocrine diseases. Nat Clin Pract Endocrinol Metab. 2006;2:681. [PMID: 17143315] Métayé T, Gibelin H, Perdrisot R, Kraimps JL. Pathophysiological roles of G-proteincoupled receptor kinases. Cell Signal. 2005;17:917. [PMID: 15894165] Schöneberg T, Schulz A, Biebermann H, Hermsdorf T, Rompler H, Sangkuhl K. Mutant G-protein-coupled receptors as a cause of human diseases. Pharmacol Ther. 2004;104:173. [PMID: 1556674] Weinstein LS, Chen M, Xie T, Liu J. Genetic diseases associated with heterotrimeric G proteins. Trends Pharmacol Sci. 2006;27:260. [PMID: 16600389] 01Gardner(001-026).indd 26 Efectores de proteína G Cazzolli R, Shemon AN, Fang MQ, Hughes WE. Phospholipid signaling through phospholipase D and phosphatidic acid. IUBMB Life. 2006;58:457. [PMID: 16916782] 2+ Kiselyov K, Shin DM, Muallem S. Signaling specificity in GPCR-dependent Ca signaling. Cell Signal. 2003;15:243. [PMID: 12531423] Luttrell LM. Transmembrane signaling by G protein-coupled receptors. Methods Mol Biol. 2006;332:3. [PMID: 16878684] Werry TD, Sexton PM, Christopoulos A. “Ins and outs” of seven-transmembrane receptor signaling to ERK. Trend Endocrinol Metab. 2005;16:26. [PMID: 15620546] Woehler A, Ponimaskin EG. G protein-mediated signaling: same receptor, multiple effectors. Curr Mol Pharmacol. 2009;2:237. [PMID: 20021461] Receptores acoplados a tirosina cinasa, y de citocina Belfiore A, Frasca F, Pandini G, Sciacca L, Vigneri R. Insulin receptor isoforms and insulin receptor/insulin-like growth factor receptor hybrids in physiology and disease. Endocr Rev. 2009;30:586. [PMID: 19752219] Hupfeld CJ, Olefsky JM. Regulation of receptor tyrosine kinase signaling by GRKs and beta-arrestins. Annu Rev Physiol. 2007;69:561. [PMID: 17002595] Kikani CK, Dong LQ, Liu F. “New”-clear functions of PDK1: beyond a master kinase in the cytosol? J Cell Biochem. 2005;96:1157. [PMID: 16187290] LeRoith D, Yakar S. Mechanisms of disease: metabolic effects of growth hormone and insulin-like growth factor 1. Nat Clin Pract Endocrinol Metab. 2007;3:302. [PMID: 17315038] Leung K-C. Regulation of cytokine receptor signaling by nuclear hormone receptors: a new paradigm for receptor interaction. DNA Cell Biol. 2004;23:463. [PMID: 15307949] Receptores enlazados a guanilil ciclasa Dudzinski DM, Igarashi J, Greif D, Michel T. The regulation and pharmacology of endothelial nitric oxide synthases. Annu Rev Pharmacol Toxicol. 2006;46:235. [PMID: 16402905] Garbers DL, Chrisman TD, Wiegn P, et al. Membrane guanylyl cyclase receptors: an update. Trends Endo Metab. 2006;17:251. [PMID: 16815030] Gardner DG, Chen S, Glenn DJ, Grigsby CL. Molecular biology of the natriuretic peptide system: implications for physiology and hypertension. Hypertension. 2007;49:419. [PMID: 17283251] Kuhn M. Function and dysfunction of mammalian membrane guanylyl cyclase receptors: lessons from genetic mouse models and implications for human disease. Handb Exp Pharmacol. 2009;191:47. [PMID: 19089325] Receptores nucleares Chrousos GP, Kino T. Glucocorticoid signaling in the cell. Expanding clinical implications to complex human behavioral and somatic disorders. Ann NY Acad Sci. 2009;1179:153. [PMID: 19906238] Cornell W, Nam K. Steroid hormone binding receptors: application of homology modeling, induced fit docking, and molecular dynamics to study structurefunction relationships. Curr Top Med Chem. 2009;9:844. [PMID: 19754398] Ito M, Roeder RG. The TRAP/SMCC/mediator complex and thyroid hormone receptor function. Trends Endocrinol Metab. 2001;12:127. [PMID: 11306338] Knouff C, Auwerx J. Peroxisome proliferators-activated receptor-gamma calls for activation in moderation: lessons from genetics and pharmacology. Endocr Rev. 2004;25:899. [PMID: 15583022] Lonard DM, O’Malley B. Nuclear receptor coregulators: judges, juries, and executioners of cell regulation. Mol Cell. 2007;27:691. [PMID: 17803935] O’Malley B. The year in basic science: nuclear receptors and coregulators. Mol Endo. 2008;22:2751. [PMID: 18845672] Ordonez-Moran P, Munoz A. Nuclear receptors: genomic and non-genomic effects converge. Cell Cycle. 2009;8:1675. [PMID: 19448403] Rochel N, Moras D. Ligand binding domain of vitamin D receptors. Curr Top Med Chem. 2006;6:1229. [PMID: 16848737] Yang J, Young MJ. The mineralocorticoid receptor and its coregulators. J Mol Endocrinol. 2009;43:53. [PMID 19617444] 24/8/11 23:11:35 booksmedicos.org C Autoinmunidad endocrina A 2 P Í T U L O Juan Carlos Jaume, MD AADC ACA ADCC AICD AIRE APECED APS BB BCR cAMP CaSR CD CTLA DPT FOXP3 GABA GAD HLA IA-2 IFN IL L-aminoácido aromático descarboxilasa Anticuerpos que reconocen la corteza suprarrenal Citotoxicidad mediada por células dependiente de anticuerpos Muerte celular inducida por activación Gen regulador autoinmunitario Poliendocrinopatía autoinmunecandidiasis-distrofia ectodérmica Síndrome poliglandular autoinmune Biorreproducción Receptor de células B Monofosfato de adenosina cíclico Receptor detector de calcio Agrupación de diferenciación Antígeno de linfocito T citotóxico Diabetes Prevention Trial Secuencia P3 Forkhead Ácido γ-aminobutírico Ácido glutámico descarboxilasa Antígeno leucocitario humano Antígeno de células de los islotes 2 (tirosina fosfatasa) Interferón Interleucina El análisis epidemiológico de una población grande reporta que alrededor de una de cada 30 (3.2%) personas en Estados Unidos (más de 8.5 millones de individuos) en la actualidad está afectada por enfermedades autoinmunes. La enfermedad de Graves, la diabetes tipo 1, la anemia perniciosa, artritis reumatoide, tiroiditis de Hashimoto y vitiligo son las más prevalecientes de esas enfermedades; explican 93% de los individuos afectados. Un enfoque más mundial para calcular la prevalencia llevó a un estimado corregido de que 7.6 a 9.4% de la población mundial está afectado por enfermedades autoinmunes (2.5 de cada 30 personas en todo el mundo). Tradicionalmente se ha considerado que estas enfermedades autoinmunes forman un espectro. En un extremo se encuentran enferme- IPEX LFA MHC NALP1 NALP5 NK NOD SCA SCID TAP TBI TCR TD Tg TI TNF TPO TSH TSH-R TSI VNTR Inmunodeficiencia, poliendocrinopatía y enteropatía, ligadas a X Antígeno asociado con la función de linfocito Complejo principal de histocompatibilidad Proteína de repetición rica en leucina NACHT 1 Proteína de repetición rica en leucina NACHT 5 Asesinas naturales (células) Diabéticos no obesos (ratones) Anticuerpos contra células productoras de esteroide Inmunodeficiencia combinada espontánea Transportador asociado con el procesamiento de antígeno Inhibición de la unión a tirotropina Receptor de célula T Dependiente del timo Tiroglobulina Independiente del timo Factor de necrosis tumoral Tiroperoxidasa Hormona estimulante de la tiroides Receptor de tirotropina Inmunoglobulina estimulante de la tiroides Número variable de repeticiones en tándem dades órgano-específicas con blancos específicos para órgano. La tiroiditis de Hashimoto es un ejemplo en el cual una lesión específica afecta la tiroides (infiltración linfocítica, destrucción de células foliculares) y se producen autoanticuerpos con especificidad absoluta para proteínas tiroideas. En el otro extremo del espectro están las enfermedades autoinmunes sistémicas, que pertenecen a grandes rasgos a la clase de trastornos reumatológicos. El lupus eritematoso sistémico es un ejemplo de una enfermedad caracterizada por cambios anatomopatológicos difundidos, y un conjunto de autoanticuerpos contra DNA y otros constituyentes nucleares de todas las células. Muchas enfermedades autoinmunes órgano-específicas son endocrinopatías autoinmunes. Además, casi todas las glándulas endocrinas están suje27 02Gardner(027-046).indd 27 24/8/11 23:12:20 booksmedicos.org 28 CAPÍTULO 2 Autoinmunidad endocrina CUADRO 2–1 Algunas endocrinopatías autoinmunes, antígenos y autoanticuerpos. Enfermedad Glándula Autoantígeno Autoanticuerpo Hipofisitis autoinmune (linfocítica) Hipofisitis granulomatosa Hipófisis Proteína citosólica hipofisaria Antihipófisis Enfermedad de Graves Tiroides TSH-R, TPO TSI, TBII, anti-TPO Tiroiditis de Hashimoto Tiroides TPO, Tg Anti-TPO, anti-Tg Hipoparatiroidismo autoinmune (idiopático) Paratiroides CaSR, NALP5 Antiparatiroides Diabetes mellitus tipo 1 Páncreas (células β) GAD65, IA-2, insulina Anti-GAD, anti-IA-2 (ICA), antiinsulina Resistencia a la insulina con acantosis nigricans (rara) tipo B Adipocitos, células musculares Receptor de insulina Bloqueador de receptor de insulina Enfermedad de Addison autoinmune (insuficiencia suprarrenal autoinmune) Suprarrenales 21-hidroxilasa 17α-hidroxilasa P450scc Anti-21-hidroxilasa (ACA) Anti-17α-hidroxilasa y antiP450scc (SCA) Ooforitis autoinmune (insuficiencia ovárica prematura) Ovarios Todavía no identificado de manera inequívoca, 17α-hidroxilasa P450scc También SCA en asociación con insuficiencia suprarrenal Orquitis autoinmune Esterilidad masculina (algunas formas) Testículos Espermatozoide Antiespermatozoide tas a ataque autoinmune, incluso las suprarrenales (enfermedad de Addison autoinmune), las gónadas (ooforitis autoinmune), el páncreas (diabetes tipo 1), la hipófisis (hipofisitis autoinmune) y la tiroides (enfermedad tiroidea autoinmune) (cuadro 2-1). Con mucho, las enfermedades endocrinas autoinmunes más comunes son las que afectan la tiroides, y la diabetes tipo 1. Cuando el blanco es la glándula tiroides y la manifestación clínica es hipotiroidismo (tiroiditis de Hashimoto), la prevalencia es de alrededor de 1%. Cuando la manifestación es hipertiroidismo (enfermedad de Graves), la prevalencia es de aproximadamente 0.4%. Ambos trastornos autoinmunes tiroideos afectan de preferencia a mujeres. Cuando los blancos de la respuesta autoinmune son las células β del páncreas, la presentación clínica es diabetes tipo 1. La prevalencia de diabetes tipo 1 es cercana a la de enfermedad de Graves (0.2 a 0.5%); sin embargo, no tiene predilección por género. En este capítulo se revisan nuevos conceptos inmunológicos básicos, según se aplican a enfermedades endocrinas autoinmunes clínicas como enfermedades individuales, y como síndrome de insuficiencia poliglandular. COMPONENTES Y MECANISMOS INMUNITARIOS BÁSICOS El sistema inmunitario es confrontado constantemente con diversas moléculas, y las reconoce como propias o como extrañas. El sistema inmunitario adaptativo ha evolucionado para reconocer prácticamente cualquier molécula extraña, sea existente o aún por venir. El repertorio de moléculas de reconocimiento inmunitario formado al azar mediante reordenamientos de gen no está limitado por la información genética codificada en el genoma (figura 2-1). Como resultado, el sistema inmunitario humano adquiere una variedad enormemente amplia de moléculas de reconocimiento inmunitario. A manera de 02Gardner(027-046).indd 28 ilustración, la diversidad teórica de los receptores de célula T (moléculas de reconocimiento de células T) mediante reordenamientos al azar alcanza 1015. Este mecanismo de reordenamiento también se aplica a moléculas de reconocimiento de células B (es decir, inmunoglobulinas). Empero, el mecanismo de reordenamiento aleatorio de gen produce moléculas de reconocimiento inmunitarias que reaccionan con componentes propios. Las células inmunitarias que portan moléculas de reconocimiento autorreactivas, en potencia peligrosas, son eliminadas (seleccionadas de manera negativa) durante el desarrollo de linfocitos T en el timo, y de linfocitos B en la médula ósea. Parece ser que sólo las células inmunitarias que reaccionan con antígeno extraño fuertemente, y con antígeno propio en forma muy débil se seleccionan de manera positiva, y comprenden el repertorio de células inmunitarias periféricas. Este mecanismo de selección de células inmunitarias se denomina “tolerancia central”. Las células inmunitarias autorreactivas que se saltan la tolerancia central y llegan a la periferia se manejan mediante otros mecanismos de control contra autoinmunidad, y se eliminan, se les hace incapaces de responder, o se suprimen (“tolerancia periférica”). Los fracasos en estos mecanismos de regulación inmunitaria, según propusieron Mackay y Burnet en 1964, son características fundamentales del concepto de autoinmunidad. RECONOCIMIENTO Y RESPUESTA INMUNITARIOS Los linfocitos T y B son las células inmunitarias fundamentales y predominantes. Los precursores de linfocitos T (células pre-T) se originan en la médula ósea y migran hacia el timo, donde pasan por maduración y diferenciación. En etapas tempranas, expresan varias moléculas de superficie de células T, pero aún tienen configuración genómica (no reordenada) de sus receptores de célula T (TCR). Estas células pre-T, destinadas a convertirse en células T con cadenas α/β 24/8/11 23:12:20 booksmedicos.org V αn DNA de línea germinal V α2 V α1 CAPÍTULO 2 Autoinmunidad endocrina Jα Cα 29 α Recombinación V α1 DNA reordenado Jα Cα Transcripción Empalme Traducción α Proteína receptor de célula T β Transcripción Empalme Traducción DNA reordenado V β1 Dβ1Jβ Cβ1 Jβ Cβ1 Recombinación DNA de línea germinal β V βn V β2 V β1 Dβ1 Dβ2 Jβ Cβ2 FIGURA 2–1 Reordenamiento de los genes que codifican para receptor de célula T (TCR) α y β para formar un receptor diverso desde el punto de vista funcional. Durante el desarrollo de células T, los segmentos del gen que codifica para TCR α y β se reordenan mediante recombinación somática de modo que uno de los segmentos Vα forma pares con un segmento Jα único, y un segmento Vβ forma pares con un segmento Dβ y Jβ único. Los segmentos C (constantes) son unidos con los segmentos reordenados mediante transcripción y empalme para generar el mRNA funcional que se traducirá hacia las cadenas de proteína α y β que componen el TCR. de TCR (células T α/β), pasan por una fase crucial durante la cual las células T autorreactivas se eliminan mediante selección negativa (véase Tolerancia de células T, más adelante en este capítulo). Pocas células pre-T expresarán otros tipos de cadenas en sus TCR (células T γ/δ). Las células T α/β se diferencian hacia células CD4 o CD8 maduras. Estos linfocitos ahora maduros migran hacia las áreas de células T de órganos linfoides periféricos, y ejercen su función como células auxiliares (TH) o citotóxicas (TC) cuando se activan. Los linfocitos B maduran y se diferencian en la médula ósea, y después migran hacia áreas de células B de órganos linfoides. Influidos por factores derivados de células TH previamente activadas por células presentadoras de antígeno (APC) profesionales, como macrófagos, algunas células B se diferencian para convertirse en las células productoras de inmunoglobulina M (IgM) (células plasmáticas). Casi todas las otras células B activadas que no se diferencian hacia células plasmáticas se revierten hacia el estado en reposo para convertirse en células B de memoria. Cuando las células B de memoria se activan más, ocurren dos eventos: cambio de isotipo (cambio de clase de inmunoglobulina) e hipermutación de la región variable de inmunoglobulina para aumentar más la diversidad y especificidad (maduración de afinidad). La activación de células B exige reconocimiento del antígeno en su conjunto, mientras que las células T requieren reconocimiento de péptidos antigénicos unidos a moléculas del complejo principal 02Gardner(027-046).indd 29 de histocompatibilidad (MHC) sobre la superficie de APC profesionales. Por ende, se dice que el reconocimiento de células T está restringido por el MHC. El MHC humano (antígeno leucocitario humano; HLA) consta de un grupo de genes enlazado que codifica para glucoproteínas importantes involucradas en la presentación de antígeno (figura 2-2). El complejo está ubicado en el brazo corto del cromosoma 6, y se divide en tres regiones separadas: genes que codifican para clase I, clase II y clase III. La región clase I “clásica” codifica para loci HLA-A, HLA-B y HLA-C; la región no clásica o relacionada con clase I codifica para loci HLA-E, HLA-F y HLA-G y otros genes relacionados con inmunidad como CD1. La región clase II (HLA-D) codifica para loci HLA-DP, HLA-DQ y HLA-DR, y otros genes relacionados con el procesamiento, el transporte y la presentación de antígeno, como transportador relacionado con el procesamiento de antígeno (TAP). La región clase III codifica genes para los factores de necrosis tumoral α y β (TNF-α y TNF-β); factores del complemento C2, C4 y B, y la enzima esteroidogénica 21-hidroxilasa. Las moléculas MHC clase I (clásicas) se encuentran en todas las células somáticas, mientras que los antígenos MHC clase I no clásicos sólo se expresan en algunas (p. ej., HLA-F en el hígado fetal, HLA-G en los tejidos placentarios). Las moléculas CD1 se expresan en las células de Langerhans, células dendríticas, macrófagos y células B (todas APC profesionales). Las moléculas MHC clase II se expresan de manera exclusiva en estas APC 24/8/11 23:12:20 booksmedicos.org 30 CAPÍTULO 2 Autoinmunidad endocrina Clase II Centrómero Clase III DP DM DQ DR βα αβ βα βα Kilobases (≈) 0 APTP 500 1 000 C4A C4B C2 21B FB 21A 1 500 Clase I TNF- α BC E AHGF TNF- β 2 000 2 500 3 000 3 500 FIGURA 2–2 Organización del gen del complejo principal de histocompatibilidad de seres humanos o complejo de antígeno leucocitario humano (HLA). Las regiones que codifican para las tres clases de proteínas del MHC están en la parte superior. APTP denota una agrupación de genes dentro de la región clase II, genes codificadores relacionados con el procesamiento, el transporte y la presentación de antígeno. La región clase III codifica para genes no relacionados con clase I o clase II no involucrados en la presentación de antígeno (TNF-α y β, factores del complemento C2, C4, B y 21-hidroxilasa y otros). profesionales. Con todo, casi todas las células, excepto los eritrocitos maduros, pueden expresar moléculas MHC clase II en condiciones particulares (p. ej., estimulación con interferón-γ [IFN-γ]). Como regla general, las moléculas MHC clase I presentan péptidos derivados de antígenos endógenos que tienen acceso a compartimentos celulares citosólicos (p. ej., virus) a células TC CD8. Por otro lado, las moléculas MHC clase II presentan péptidos derivados de antígenos internalizados mediante endocitosis hacia compartimentos vesiculares (p. ej., bacterias) a células TH CD4. Las moléculas MHC clase II también se unen a péptidos derivados de muchos antígenos propios unidos a membrana. Las APC procesan antígeno y lo presentan a fin de activar células T utilizando presentación de péptido de MHC (figura 2-3). Las células T requieren al menos dos señales para quedar activadas. La interacción de un TCR expresado sobre células T específicas para antígeno y el complejo de péptido antigénico-MHC expresado sobre APC proporciona la primera señal. La segunda señal se deriva principalmente de la interacción entre moléculas coestimuladoras CD80 (B7.1) y CD86 (B7.2) sobre APC, y CD28 sobre células T. Estas dos señales inducen proliferación de células T, producción de interleucina-2 (IL-2), y expresión de la proteína antiapoptótica Bcl-xL. Las células TH y las células TC son células efectoras que requieren ambas señales para quedar activadas. Sin embargo, las células TC también necesitan la “ayuda” proporcionada por células TH. Hasta hace poco, se creía que las células TH y TC necesitaban interactuar con la misma APC de manera simultánea, y que las citocinas (como IL-2) producidas por la célula TH actuarían entonces sobre la célula TC para facilitar su respuesta. Estudios nuevos sugieren que la interacción entre otra molécula coestimuladora, el ligando CD40 (CD154), presentes sobre células T, y CD40, presente sobre APC, puede proporcionar una explicación alternativa. Parece ser que los péptidos antigénicos de reconocimiento de células TH presentados por APC suministran una señal por medio del complejo CD154-CD40 que da “licencia” a las APC para estimular de manera directa células TC (figura 2-4). Así, no hay necesidad de interacciones simultáneas de células TH y TC mientras encuentran la APC. La interacción CD154-CD40 también aumenta la expresión de CD80 y CD86, así como la secreción de citocinas (IL-1, -6, -8, -10 y -12, y TNF-α). Aún otra molécula sobre células T, el antígeno de linfocito T citotóxico homólogo CD28 4 (CTLA-4 o CD152), funciona para suprimir respuestas de células T (figura 2-3). CD152 se expresa a cifras entre bajas e indetectables sobre células T en reposo. Está regulado en 02Gardner(027-046).indd 30 A. Captación de antígeno CD40 + APC Antígeno o inmunocomplejo entero CD80/86 C. Activación de célula T Péptido procesado de manera endógena MHC TCR B. Presentación de antígeno CD28 CD154 CD152 + + T cell Eventos torrente abajo (-) D. Desactivación de célula T FIGURA 2–3 Reconocimiento de antígeno por células T. De arriba abajo: A. Captación de antígeno: incorporación de antígeno (por medio de fagocitosis, pinocitosis, o endocitosis mediada por FcR, de inmunocomplejos). B. Presentación de antígeno: las APC liberan una señal específica para antígeno por medio de la interacción péptido del MHC-TCR sobre células (MHC I acoplado a CD8 interactúa con células TC; MHC II acoplado a CD4 interactúa con células TH). C. Activación de célula T: la segunda señal requerida es proporcionada mediante CD80/86 (B7.1; B7.2)–CD28 que induce la expresión de CD154 (CD40 L) primero y de CD152 (CTLA-4) más tarde. La unión de CD154 sobre células T con CD40 sobre APC aumenta la expresión de CD80/86. La expresión aumentada de APC-CD80/86 y la unión consiguiente de CD28 sobre células T perpetúa la activación y proliferación de estas células efectoras (eventos torrente abajo). D. Desactivación de células T: CD152 (expresado 48 a 72 h después de activación de célula T) se unirá de preferencia a CD80/86 sobre APC debido a su afinidad más alta, lo que desplaza CD28 y a su vez suprime la actividad de célula T. dirección ascendente por la ligadura de CD28 sobre células T con CD80/86 sobre APC, o por IL-2. CD152 y CD28 sobre células T comparten los mismos contrarreceptores, a saber, CD80/86, sobre APC. De cualquier modo, CD152 tiene una afinidad 20 veces más alta que CD28 por sus ligandos. La integración de todas estas interacciones quizá sea como sigue (figura 2-3): después de procesar antígeno, las APC suministran una primera señal específica para antígeno por medio de la interacción de 24/8/11 23:12:20 booksmedicos.org CAPÍTULO 2 A APC B “Otorgamiento de licencia” MHC CD80/86 CD28 T auxiliar APC capaz de activar Tc MHC CD40 TCR APC CD154 CD80/86 CD28 TCR T citotóxica activada FIGURA 2–4 Las APC con licencia activan de manera directa células TC. De acuerdo con el modelo tradicional, las células TH y las células TC reconocen antígeno sobre la misma APC. La célula TH activada por APC produce IL-2, que contribuye a la activación de células TC mientras están en interacción simultánea con la misma APC. De acuerdo con el nuevo modelo propuesto (A), células TH u otros estímulos (lipopolisacáridos, IFN-γ, virus) otorgan licencia a las APC para que activen células TC. Las APC interactúan primero con células TH. La asociación de CD154 (CD40 L) sobre la célula TH y CD40 sobre la APC permite (o da licencia) a esta última para activar de manera directa células TC (B). Así, una vez que obtienen licencia, las APC son capaces de activar células T citotóxicas sin la necesidad de interacción simultánea con células TH. péptido del MHC-TCR sobre células T. Una interacción coestimuladora del complejo CD80/86-CD28 que induce la expresión de CD154 primero y después de CD152, proporciona una segunda señal. La unión de CD154 sobre células TH con CD40 sobre APC aumenta la expresión de CD80/86 y da licencia a las APC para la activación directa de células TC. Otras citocinas inflamatorias, así como lipopolisacáridos y virus, tal vez hagan lo mismo. La expresión aumentada de APC-CD80/86 y la unión consiguiente de CD28 sobre células T perpetúa entonces la activación de estas células efectoras y la proliferación de las mismas. No obstante, la expresión de CD152 a las 48 a 72 h de la activación de células T lleva a la unión preferencial de esta molécula a CD80/86 sobre APC debido a su afinidad más alta por CD80/86. Esto puede desplazar CD28 desde CD80/86 y, a su vez, suprimir la actividad de células T. Esta secuencia de eventos complejos probablemente es simplista en comparación con lo que la naturaleza tiene para ofrecer. Se ha reportado una nueva familia B7 de receptores: algunos con capacidad coestimuladora positiva, muchos con un papel en la regulación descendente de respuestas inmunitarias, y aun otros con doble función. Se sabe muy poco respecto a algunas de estas vías, como B7H3/H4 (expresada en APC con contrarreceptor desconocido sobre células T), pero incluso para las vías que se han estudiado extensamente, como la CD80/86:CD28/ CTLA-4 (antes mencionadas); B7h:ICOS (coestimulador inducible) y PD-L1/PD-L2:PD1, aún se está generando nueva información. Las complejidades del control de la activación de células T aumentan por la complejidad de las vías coestimuladoras, de modo que hay múltiples interacciones posibles entre receptor y ligando. La activación y diferenciación de células B a menudo también requiere dos señales. Las células B indiferenciadas son desencadenadas por antígeno, pero también pueden requerir señales accesorias que provienen de células TH activadas. Algunos antígenos pueden activar de manera directa células B indiferenciadas sin la necesidad de células 02Gardner(027-046).indd 31 Autoinmunidad endocrina 31 TH (p. ej., lipopolisacáridos de bacterias gramnegativas o estructuras proteínicas poliméricas). El primer tipo de activación de células B (ayuda de células T restringida por MHC clase II) se llama dependiente del timo (TD). El segundo tipo se llama independiente del timo (TI). Las células TH también controlan el cambio de isotipo e inician hipermutación somática de genes que codifican para región variable de anticuerpo (véase Tolerancia, más adelante). La interacción entre CD154 sobre células TH y CD40 sobre células B y las citocinas producidas por células TH son esenciales para el cambio de isotipo y la formación de centros germinales en órganos linfoides periféricos. El cambio de isotipo de inmunoglobulina es crucial para la generación de diversidad funcional de una respuesta inmunitaria humoral. La hipermutación somática (mutaciones puntuales de los genes que codifican para región variable de inmunoglobulinas en el transcurso de una respuesta inmunitaria) es necesaria para la maduración de afinidad de anticuerpos. En general, la respuesta inmunitaria es una combinación de mecanismos efectores que funcionan para eliminar microorganismos patógenos. Estos mecanismos efectores incluyen, como inmunidad innata, fagocitosis (por macrófagos, neutrófilos, monocitos y células dendríticas) y citotoxicidad (por células asesinas naturales [NK]), y como inmunidad adaptativa, citotoxicidad mediada por complemento dependiente de anticuerpos, citotoxicidad mediada por células dependiente de anticuerpos (ADCC), citotoxicidad por células T γ/δ que reconocen proteínas de choque térmico sobre células blanco, y citotoxicidad por células TC CD8 o CD4. Las células TC CD8 y CD4 son activadas mediante el reconocimiento descrito de péptidos antigénicos específicos unidos a moléculas del MHC clase I (para CD8), clase II (para CD4) sobre las APC, y clásicamente por IL-2 proveniente de células TH CD4 activadas cercanas. Estas células matan el blanco al secretar citotoxinas (perforina, granzima) o al inducir apoptosis por medio de la interacción Fas-FasL (ligando Fas) (las células asesinas que portan moléculas FasL activan muerte celular programada en células blanco que expresan moléculas Fas). FasL o CD95L es una proteína transmembrana tipo II que pertenece a la familia del TNF. La unión de FasL con su receptor induce apoptosis. Las interacciones FasL-receptor de Fas tienen importancia en la regulación del sistema inmunitario. La especificidad de la respuesta inmunitaria es crucial para que se evite autorreactividad. A fin de asegurar que las respuestas de linfocitos y los mecanismos efectores torrente abajo que controlan se dirijan de manera exclusiva contra antígenos extraños y no contra componentes “propios”, deben superarse diversas barreras de verificación de seguridad antes de que los linfocitos autorreactivos puedan diferenciarse y proliferar. TOLERANCIA Tolerancia de células T Las células T que se desarrollan en el timo (células pre-T) están destinadas a convertirse en células T α/β por medio de reordenamiento del gen TCR β inicialmente, seguido por el gen TCR α (figura 2-5). Si ocurren reordenamientos no productivos de los genes TCR (proteínas α o β de TCR no funcionales), a continuación hay apoptosis de estas células pre-T (figura 2-5A). Si ocurren reordenamientos funcionales de proteínas α y β de TCR, las células expresan dímero TCR α/β y moléculas CD3 a cifras bajas sobre la superficie celular. Las células 24/8/11 23:12:21 booksmedicos.org 32 CAPÍTULO 2 Autoinmunidad endocrina Tolerancia de célula T central A Célula pre-T Reordenamientos de TCR Productivo No productivo Apoptosis Antígeno propio Célula pre-T Sin avidez Avidez alta Deleción Avidez baja clonal Apoptosis Apoptosis Célula T CD4 CD8 Hacia la periferia Tolerancia de célula T periférica B CD4 CD8 Nunca encuentra 4. Ignorancia antígeno propio Encuentra antígeno propio MHC TCR Célula T APC CD80/86 CD28 MHC TCR Célula T 2. Anergia APC No segunda señal CD28 MHC TCR CD4 TS Cualquier célula IFN-γ IL-4 T H2 No segunda señal CD28 Inhibición APC NK-T FasL Fas Célula T CD80/86 CD152 MHC TCR Célula T Inducción CD8 TS IFN-γ IL-4 T H1 5. Desviación inmunitaria 3. Supresión activa 1. Deleción clonal FIGURA 2–5 A. Tolerancia de células T central: se describen mecanismos de tolerancia central (en el ámbito del timo). De arriba abajo, las células pre-T primero reordenan su TCR. Los reordenamientos no productivos (no funcionales) llevan a apoptosis, mientras que los productivos ocupan a las células pre-T en el reconocimiento de antígenos propios. La deleción clonal indica eliminación de células con base en su avidez alta o nula por antígenos propios (apoptosis). Las células con avidez baja que sobreviven llegan a la periferia como células CD4 y CD8 maduras. B. Tolerancia de células T periférica: puede lograrse por medio de cualquiera de los cinco mecanismos descritos. 1. Deleción clonal: después de encontrar antígeno propio en el contexto de moléculas del MHC propias y suministro simultáneo de una segunda señal (CD80/86-CD28) por APC (arriba a la izquierda), las células T autorreactivas quedan activadas. Estas células T activadas expresan moléculas Fas sobre su superficie, pero son resistentes a apoptosis mediada por ligando Fas (FasL) debido a la expresión simultánea de Bcl-xL (que no se muestra) inducida por ligadura con CD28 durante la activación. Varios días después de la activación, cuando la presencia de Bcl-xL ha declinado, las células CD4 se hacen susceptibles a apoptosis mediada por FasL. 02Gardner(027-046).indd 32 24/8/11 23:12:21 booksmedicos.org CAPÍTULO 2 reordenadas en cuanto a TCR proliferan 100 veces. Ocurre selección positiva y negativa con base en la capacidad del TCR α/β reordenado para reconocer péptidos antigénicos en asociación con moléculas del MHC propias sobre células epiteliales y dendríticas del timo. La selección negativa (deleción clonal) parece tener lugar en la médula del timo, donde se eliminan células pre-T que portan TCR específicos para péptidos propios unidos a moléculas del MHC propias. Al menos 97% de las células T en desarrollo sufre apoptosis dentro del timo (tolerancia central). Las células pre-T seleccionadas de manera positiva aumentan la expresión de TCR α/β, expresan CD4 o CD8, y se convierten en células T maduras. Estas células T maduras salen del timo y van a la periferia. Las células T CD4 se activan en la periferia de una manera restringida por MHC clase II, mientras que las células T CD8 se activan de una manera restringida por MHC clase I. Se ha propuesto un modelo de avidez diferencial en el cual el destino de las células T está determinado por la afinidad intrínseca de las TCR por sus ligandos para explicar la paradoja entre selección positiva y negativa. De acuerdo con este modelo, las células T que tienen avidez alta por complejos de MHC-péptido propio se eliminarían (selección negativa), mientras que las células T con avidez baja por dichos complejos se seleccionarían de manera positiva. Si la avidez es cercana a cero, las células T no se seleccionarían (por carencia de una señal eficaz para sobrevivir). Quedan por encontrar el o los factores bioquímicos que señalan supervivencia (avidez baja de unión a TCR) en contraposición con apoptosis (desencadenada por interacciones de avidez alta). Las interacciones coestimuladoras entre CD28 y CD80/86 y entre CD154, CD40 y moléculas de adhesión, como antígeno asociado con la función de linfocito-1 (LFA-1), también están comprendidas en la elección preferencial de células T autorreactivas en la región medular del timo. Se sabe que la selección negativa no es 100% eficaz, y que algunas células T en potencia autorreactivas escapan hacia la periferia. No todos los péptidos propios se presentarían a células pre-T durante su desarrollo en el timo. Se cree que los péptidos propios derivados de proteínas aisladas (esto es, enzimas intracitoplasmáticas) sólo expresados de manera oportuna después de control regulador rígido (esto es, la pubertad) en glándulas endocrinas, son una fuente probable. Por ende, el sistema inmunitario periférico debe mantener tolerancia por medio de mecanismos de control complementarios. La “tolerancia periférica” (figura 2-5B) puede mantenerse mediante la inducción de falta de capacidad de respuesta a antígeno propio (anergia) o por la inducción de células T reguladoras (T regs), como células T supresoras (supresión activa). La deleción clonal (apoptosis) periférica de células T autorreactivas que han escapado del timo puede tener una participación importante en la limitación de respuestas que se expanden con rapidez, pero hay muchos ejemplos en los cuales las células T autorreactivas persisten. Algunas células T autoreactivas pueden nunca encontrar el antígeno propio porque puede Autoinmunidad endocrina 33 estar no expuesto al sistema inmunitario (ignorancia). Por último, la desviación inmunitaria, por la cual las respuestas de TH2 no inflamatorias suprimen una respuesta de TH1 inflamatoria autorreactiva, lo que induce tolerancia periférica, amerita una explicación más a fondo. Las células TH1, que regulan respuestas mediadas por células, secretan IFN-γ y pequeñas cantidades de IL-4. En contraste, las células TH2, que proporcionan ayuda para la producción de anticuerpos, secretan abundante IL-4 y poco IFN-γ. Un concepto prevalente en la autoinmunidad en seres humanos es que se cree que dominan las respuestas TH1. Se ha mostrado en modelos en animales que la inducción de respuestas TH2 aminora respuestas TH1. Por ende, la desviación inmunitaria TH1 no equilibrada puede llevar a un rompimiento de la tolerancia periférica. Sin embargo, hay pruebas de lo contrario en algunas endocrinopatías. (Véase Respuesta autoinmune en la sección sobre Aspectos autoinmunitarios de la enfermedad tiroidea, más adelante en este capítulo.) La deleción clonal y la anergia ocurren por medio de apoptosis en el sitio de activación o después del paso por el hígado. La dosis alta de antígeno y la estimulación crónica inducen eliminación periférica de células T tanto CD4 como CD8. Las células T activadas expresan moléculas Fas sobre su superficie, pero son resistentes a apoptosis mediada por FasL debido a la expresión simultánea de Bcl-xL (moléculas de resistencia a la apoptosis), inducida por ligadura con CD28 durante la activación (véase antes en este capítulo, Reconocimiento y respuesta inmunitarios). Varios días después de la activación, cuando Bcl-xL ha declinado, las células CD4 se hacen susceptibles a apoptosis mediada por Fas (muerte celular inducida por activación; AICD). Se ha mostrado un mecanismo similar por medio de receptor de factor de necrosis tumoral (TNF) p75 para células CD8. Por ende, las células T autorreactivas podrían eliminarse mediante apoptosis inducida por estimulación crónica con antígenos propios, presentes en abundancia en la periferia. Sin embargo, las células T autorreactivas específicas para antígenos propios muy raros pueden ser difíciles de eliminar. También sobreviene anergia por la falta de una segunda señal coestimuladora. Cuando las células no hematopoyéticas estimuladas por IFN-γ presentan antígeno de una manera restringida por MHC clase II (como lo hacen los tirocitos en la AITD), las células T autorreactivas pueden perder la capacidad de respuesta debido a la ausencia de una señal mediada por CD28-CD80/86 (las células no hematopoyéticas no expresan CD80/86 como lo hacen las APC profesionales). Empero, incluso si ambas señales se proporcionan, la anergia puede sobrevenir por la falta de citocinas originadas en las células TH (IL-2, -4, -7, etc.). Asimismo, se ha mostrado que la anergia de células T in vivo puede inducirse mediante interacción CD80/86-CD152 (véase antes, Reconocimiento y respuesta inmunitarios). Se considera que la supresión activa de células T es un mecanismo regulador importante de tolerancia periférica; sin embargo, aún se está estudiando su modo de acción. Como se mencionó, las células Las células asesinas naturales (NK-T) pueden lograr entonces la tarea de eliminar estas células T autorreactivas. 2. Anergia: la anergia puede inducirse por medio de interacción CD80/86–CD152 48 a 72 h después de activación, o puede producirse por la falta de una segunda señal coestimuladora proveniente de APC que presentan antígeno propio (APC no profesionales). 3. Supresión activa: se cree que la supresión activa ocurre cuando células no hematopoyéticas (estimuladas por IFN-γ) presentan antígeno de una manera restringida por MHC clase II a células T supresoras CD4 (TS, también conocidas como CD4 + CD25 + FOXP3 + células T reguladoras, T regs). Antes de perder su capacidad de respuesta, estas células pueden inducir células TS CD8 específicas. A su vez, estas células TS CD8 pueden suprimir células T autorreactivas específicas para antígeno. 4. Ignorancia (arriba a la derecha): algunas células T autorreactivas pueden nunca encontrar antígeno propio porque puede estar oculto para el sistema inmunitario. Aunque pueden persistir en la circulación, nunca quedan activadas. 5. Desviación inmunitaria: en circunstancias específicas, las respuestas TH2 no inflamatorias podrían suprimir respuestas de TH1 inflamatorias (autorreactivas) (véase el texto). 02Gardner(027-046).indd 33 24/8/11 23:12:22 booksmedicos.org 34 CAPÍTULO 2 Autoinmunidad endocrina Tolerancia de célula B central A Célula pre-B Reordenamientos de BCR Productivo No productivo IgM Célula pre-B Apoptosis Soluble Anergia Antígeno propio No soluble IgD IgD Sin avidez Avidez baja Célula B Deleción clonal o edición de BCR Avidez alta Célula B Apoptosis IgD Célula B Célula B IgD Hacia la periferia Tolerancia de célula B periférica B Célula B IgD IgM secretada Citocinas (no CD154) Célula plasmática MHC Célula T TCR Sin ayuda de célula T CD80/86 Citocinas (no CD154) Célula plasmática Célula B FasL CD28 Fas Célula B Citocinas + CD154 Sin antígeno Anergia o apoptosis Célula T CD154 CD40 Célula B Mutaciones somáticas Citocinas + CD154 Célula B Célula B B de memoria Afinidad alta IgG secretada (A, E) FIGURA 2–6 A. Tolerancia de células B central: a medida que las células T lo hacen en el timo, las células B reordenan su receptor de células B (BCR) en la médula ósea. Los reordenamientos no productivos impulsan a las células pre-B hacia la apoptosis. Los reordenamientos funcionales permiten la expansión y expresión de IgM. A continuación, de modo similar a la deleción clonal de células T, las células B inmaduras que se unen fuertemente a antígenos propios en la médula ósea son eliminadas mediante apoptosis. Sin embargo, algunas células B inmaduras autorreactivas, en lugar de hacerse apoptóticas reanudan los reordenamientos de los genes que codifican para cadena L, en un intento por volver a montar nuevos genes κ o λ alélicos (edición de BCR). Los antígenos propios solubles probablemente generan señales más débiles por medio del BCR de células B inmaduras; no causan apoptosis, sino que hacen que las células carezcan de capacidad de respuesta a estímulos (anergia). Estas células B anérgicas migran hacia 02Gardner(027-046).indd 34 24/8/11 23:12:22 booksmedicos.org CAPÍTULO 2 no hematopoyéticas estimuladas por IFN-γ presentan antígeno de una manera restringida por MHC clase II a células T, y las hacen anérgicas. Estas células no hematopoyéticas (APC no profesionales) también pueden presentar a células T supresoras CD4 (TS, también conocidas como CD4 + CD25 + FOXP3 + células T reguladoras T regs). Antes de perder su capacidad de respuesta, estas células pueden inducir células T supresoras CD8 (TS) específicas. A su vez, estas células TS CD8 pueden regular (por medio de factores supresores de células T o citotoxicidad) células T autorreactivas (figura 2-5B). Tolerancia de células B En lugar del timo, la médula ósea es el lugar para la tolerancia de células B central. Las células pre-B reordenan su receptor de célula B (BCR o inmunoglobulina unida a membrana) en etapas tempranas del desarrollo. Los genes que codifican para cadena pesada (H) de inmunoglobulina se reordenan primero, seguidos por reordenamiento del gen que codifica para cadena ligera (L). Reordenamientos y formaciones de pares no productivos que llevan a la formación de inmunoglobulina no funcional impulsan a las células pre-B hacia la apoptosis (figura 2-6A). Los reordenamientos funcionales (BCR funcionales) permiten la expansión de células B inmaduras y la expresión de IgM y CD21 (un marcador de funcionalidad). Sólo una tercera parte de las células precursoras alcanza esta etapa. El reordenamiento al azar de los segmentos V, D y J de genes que codifican para inmunoglobulina durante este periodo genera de manera inevitable inmunoglobulinas que reconocen lo propio. La selección negativa de células B autorreactivas ocurre en la etapa de células B inmaduras con base en la avidez del BCR por antígenos propios. De modo similar a la deleción clonal de células T, las células B inmaduras que se unen fuertemente a antígenos en la médula ósea son eliminadas mediante apoptosis. Algunas células B inmaduras autorreactivas, en lugar de sufrir apoptosis, reanudan reordenamientos de sus genes que codifican para cadena L en un intento por volver a montar nuevos genes κ o λ. Este procedimiento, llamado edición de BCR, desactiva de manera permanente los genes que codifican para inmunoglobulina autoreactiva. Los antígenos solubles, probablemente porque generan señales más débiles por medio del BCR de células B inmaduras, no causan apoptosis, sino que hacen que las células pierdan la capacidad de respuesta a estímulos (anergia). Estas células B anérgicas migran hacia la periferia, donde expresan IgD. Pueden activarse en circunstancias especiales, lo que hace que la anergia sea menos que suficiente como un mecanismo para imponer tolerancia. Sólo las células B inmaduras en la médula ósea sin avidez por antígenos (unidos a membrana o solubles) se convierten en células B maduras con la capacidad de expresar tanto IgM como IgD. Al igual que con las células T, 97% de las células B en desarrollo sufre apoptosis dentro de la médula ósea. Autoinmunidad endocrina 35 Asimismo, al igual que con las células T, la deleción clonal central, la anergia y la edición de BCR eliminan células B autorreactivas, que reconocen antígenos propios derivados de la médula ósea. La tolerancia de células B periférica (figura 2-6B) también es crucial para la protección contra autoinmunidad. Parece ser que en ausencia de antígeno, las células B maduras son eliminadas de manera activa en la periferia por células T activadas mediante interacciones Fas-FasL y CD40-CD154. En presencia de antígeno específico, pero sin ayuda de células T, el reconocimiento de antígeno por BCR induce a apoptosis o anergia de células B maduras. Si se proporcionan antígeno y ayuda de células T específicas —es decir, si el antígeno unido al BCR se internaliza, procesa y presenta de una manera restringida por MHC clase II a una célula TH previamente activada específica para el mismo antígeno— ocurren dos eventos. Primero, la célula B se convierte en una célula plasmática secretora de IgM, y —en presencia de las citocinas apropiadas y después de expresión de CD40 (para interacción con células TH CD154)— ocurre cambio de clase. En segundo lugar, también ocurre en centros germinales hipermutación somática adicional de los genes que codifican para la región variable de inmunoglobulina de esas células B maduras, lo que cambia la afinidad de los BCR por antígenos (véase también Reconocimiento y respuesta inmunitarios, antes). Los mutantes con receptores de afinidad baja sufren apoptosis, mientras que los BCR de afinidad aumentada se seleccionan de manera positiva. En presencia de ligadura con CD40 de CD154, las células B estimuladas por antígenos se convierten en células B de memoria (figura 2-6B). La capacidad de las células B maduras para capturar cantidades muy bajas de antígeno por medio de BCR de alta afinidad les permite amplificar su capacidad de presentación de antígeno hasta más de 1 000 veces en comparación con la de otras APC profesionales. Esta propiedad particular puede hacerse crucial en la aparición de enfermedades autoinmunes órgano-específicas crónicas, en las cuales la fuente de antígeno es limitada. De este modo, las células B autorreactivas que llegan a escapar de los mecanismos de control descritos podrían amplificar respuestas autoinmunes y perpetuarlas en pacientes con órganos endocrinos que se están haciendo insuficientes cuando la destrucción de tejido sólo ha dejado cantidades diminutas de antígeno residual. LA AUTOINMUNIDAD ES MULTIFACTORIAL Aunque la rotura de la autotolerancia parece ser un paso patogénico fundamental en la aparición de enfermedades autoinmunes, la autoinmunidad es un evento multifactorial. De manera específica, se ha mostrado que los defectos de moléculas relacionadas con apoptosis (FasFasL) de células dendríticas del timo altera la deleción clonal la periferia, expresan IgD, y pueden activarse en circunstancias especiales. Sólo las células B inmaduras sin avidez por antígenos se convierten en células B maduras, y expresan tanto IgM como IgD. Éstas son las células predominantes que llegan a la periferia. B. Tolerancia de células B periférica: en “ausencia” de antígeno (arriba a la derecha), las células B maduras son eliminadas de manera activa por células T activadas mediante interacciones Fas-FasL y CD40-CD154. En “presencia” de antígeno propio específico pero “sin ayuda de células T”, en el reconocimiento de antígeno por BCR induce apoptosis o anergia en células B maduras. Si se proporcionan antígeno propio y ayuda de células T autorreactivas específicas, ocurren dos fenómenos (centro): 1) La célula B se convierte en una célula plasmática secretora de IgM (arriba a la izquierda) y, en presencia de las citocinas apropiadas después de expresión de CD40 (para la interacción de CD154 con célula TH), se produce un cambio de clase (abajo a la izquierda). 2) Ocurre hipermutación somática adicional de los genes que codifican para la región variable de Ig, lo que cambia la afinidad de BCR. Los mutantes con receptores de baja afinidad sufren apoptosis, mientras que los BCR con afinidad mejorada se seleccionan de manera positiva. En presencia de ligadura a CD40 de CD154, las células B estimuladas por antígeno se convierten en células B de memoria. Estos dos eventos son los mismos que en el reconocimiento de antígeno extraño. 02Gardner(027-046).indd 35 24/8/11 23:12:22 booksmedicos.org 36 CAPÍTULO 2 Autoinmunidad endocrina central. Asimismo, en la periferia, defectos similares (Fas–FasL, CD152) sobre moléculas de células T-APC pueden evitar la apoptosis de células T autorreactivas. Como quiera que sea, es difícil considerar estos defectos generales como la causa de trastornos específicos para órgano. Además, la ignorancia clonal de células T no puede mantenerse si antígenos no expuestos al sistema inmunitario se liberan hacia la sangre, o si epítopos crípticos de antígenos que nunca han sido reconocidos por el sistema inmunitario se presentan a células T para reconocimiento (p. ej., después de destrucción de tejido). Los defectos de supresión activa (disfunción de T regs, regulación descendente de CTLA-4), la desviación inmunitaria (desequilibrio TH1/TH2), y los defectos de tolerancia de células B, pueden estar involucrados en la patogenia de enfermedades autoinmunes. No se entiende por completo cómo y por qué ocurre en pérdida de la autotolerancia inmunitaria. Parecen requerirse factores tanto genéticos como ambientales. FACTORES GENÉTICOS EN LA AUTOINMUNIDAD Estudios epidemiológicos demuestran que la susceptibilidad a casi todas las enfermedades autoinmunes tiene un componente genético importante. En la diabetes tipo 1, por ejemplo, hay una clara relación entre la raza y la susceptibilidad a enfermedad: la incidencia es aproximadamente 40 veces más alta en Finlandia que en Japón. Estudios de familias también demuestran un fuerte componente genético subyacente. El riesgo durante toda la vida de presentar diabetes tipo 1 en la población general de Estados Unidos es de 0.4%, mientras que en familiares de diabéticos el riesgo es considerablemente más alto (4% para padres, 5 a 7% para hermanos, 20% para hermanos idénticos respecto a HLA, 25 a 40% para gemelos monocigóticos). El modelo de herencia de trastornos autoinmunes es complejo. Esos trastornos son poligénicos; surgen a partir de la segregación independiente de varios genes. El marcador genético más constante para enfermedades autoinmunes hasta la fecha es el genotipo de MHC. Al considerar de nuevo la susceptibilidad genética a diabetes tipo 1, hasta 95% de los caucásicos que la presentan expresa los alelos del HLA DR3 o DR4, en comparación con aproximadamente 40% de los individuos normales. Los sujetos heterocigóticos tanto para DR3 como para DR4 tienen el riesgo más alto. Se ha mostrado que el genotipo DQ más que el DR es un marcador de susceptibilidad más específico, y que la asociación de ambos marcadores se debe al hecho de que son productos de genes estrechamente enlazados. Sin embargo, lo que es más importante que el hecho de que los genes que codifican para HLA están enlazados con diabetes, es que los haplotipos de HLA ya no son simplemente marcadores genéticos no definidos. Se ha mostrado que los polimorfismos de las moléculas DQ son cruciales para el reconocimiento con alta afinidad de autoantígenos (p. ej., antígenos de células de los islotes) por TCR. El análisis de la estructura de HLA-DQ sugiere que la falta de ácido aspártico en la posición 57 (Asp57) en la cadena DQ β permite que el autoantígeno (péptido procesado) encaje mejor en el surco de unión a antígeno formado por esta molécula. Por el contrario, la presencia de Asp57 permite la formación de un puente salino con una arginina conservada en la posición 76 en la cadena DQ α, lo que impide la adaptación del péptido inmunogénico reconocido por el TCR. Varias enfermedades autoinmunes se han enlazado con genes HLA-DQβ1, entre ellas la diabetes tipo 1, la enfermedad celiaca, el penfigoide ampollar, hepatitis autoinmune e insuficiencia ovárica prematura, y la estructura 02Gardner(027-046).indd 36 de la molécula de DQβ1 quizá sea la razón de la susceptibilidad aumentada. Otros genes candidato asociados con endocrinopatías autoinmunes se comentan con más detalle al abordar los síndromes únicos y poliglandulares. FACTORES AMBIENTALES EN LA AUTOINMUNIDAD Los factores ambientales también desempeñan un papel crucial en la patogenia de enfermedad autoinmune. La evidencia más fuerte para esta declaración proviene de estudios de gemelos monocigóticos, que muestran que los índices de concordancia para trastornos autoinmunes son imperfectos (nunca de 100%). Como se mencionó, en la diabetes tipo 1, los gemelos idénticos muestran concordancia de menos de 50%. Los factores ambientales que se cree que tienen mayor influencia sobre la aparición de enfermedad son agentes infecciosos, dieta y toxinas. En la diabetes tipo 1, se ha sospechado fuertemente de virus. Hasta 20% de los niños con infección prenatal por rubéola presenta diabetes tipo 1. Los niños con rubéola congénita también tienen aumento de la incidencia de otros trastornos autoinmunes, entre ellos tiroiditis y disgammaglobulinemia. Los mecanismos mediante los cuales estos agentes patógenos pueden inducir respuestas autoinmunes son mimetismo molecular y lesión directa de tejido. La hipótesis del mimetismo molecular sugiere que las respuestas inmunitarias dirigidas hacia agentes infecciosos pueden mostrar reacción cruzada con antígenos propios, lo que causa destrucción de tejido o de órgano. Se encuentra apoyo para este concepto en síndromes clínicos bien conocidos, como la fiebre reumática (las respuestas inmunitarias dirigidas contra proteína M estreptocócica parecen mostrar reacción cruzada con miosina cardiaca, lo que induce miocarditis clínica). En la diabetes autoinmune, el ejemplo mejor estudiado de imitación molecular es la proteína P2-C del virus Coxsackie B4. El virus Coxsackie B4 también ha quedado implicado desde el punto de vista epidemiológico en la aparición de diabetes tipo 1. Hay notoria similitud de la secuencia de aminoácidos entre la proteína viral P2-C y la enzima ácido glutámico descarboxilasa (GAD) que se encuentra en las células β pancreáticas (véase más adelante Aspectos autoinmunitarios de la diabetes tipo 1). Persisten las controversias respecto a la importancia de la dieta en la aparición de enfermedad autoinmune. En varios estudios epidemiológicos se ha observado una asociación entre exposición temprana a proteínas de leche de vaca y el riesgo de diabetes tipo 1. Por ejemplo, en un estudio se demostró que la inmunidad primaria a la insulina es inducida durante la lactancia por exposición oral a insulina de leche de vaca, pero aún se desconoce la importancia de esta observación. Por otro lado, se han administrado por vía oral antígenos seleccionados (desde albúmina sérica bovina hasta insulina porcina) a ratones con un amplio espectro de trastornos autoinmunes, incluso ratones diabéticos no obesos (NOD), con resultados favorables. Esos datos en ratones fueron tan persuasivos que se han efectuado estudios de tolerancia por vía oral en seres humanos, o están en proceso. Desafortunadamente, los resultados de estudios ya completados sobre otras enfermedades autoinmunes han sido desalentadores. En tres estudios grandes, con asignación al azar, controlados, diseñados para retrasar o prevenir diabetes tipo 1 —los dos Diabetes Prevention Trial (DPT-1 y 2) y el European Diabetes Nicotinamide Intervention Trial— no se ha logrado mostrar un efecto de tratamiento. Así, no debe concluirse que es imposible retrasar o prevenir la diabetes tipo 1; más bien, pueden reque- 31/8/11 20:16:47 booksmedicos.org CAPÍTULO 2 rirse más pruebas de intervenciones o combinaciones de terapias más potentes, guiadas por mejor entendimiento de la inmunopatogénesis de la enfermedad, para demostrar atenuación o aminoración del proceso inmunitario destructivo que lleva a diabetes tipo 1. SÍNDROMES AUTOINMUNES DE UNA SOLA GLÁNDULA Los trastornos endocrinos autoinmunes específicos para órgano pueden presentarse como entidades únicas, o agruparse en síndromes poliglandulares. Casi todas las glándulas endocrinas son susceptibles a ataque autoinmune. Algunas quedan afectadas con mayor frecuencia que otras (cuadro 2-1). ASPECTOS AUTOINMUNITARIOS DE LA ENFERMEDAD TIROIDEA La enfermedad tiroidea autoinmune puede presentarse de una manera polarizada, con enfermedad de Graves (hiperfunción tiroidea) en un extremo, y tiroiditis de Hashimoto (insuficiencia tiroidea) en el otro. Esta subdivisión funcional es útil en clínica. Sin embargo, ambas enfermedades tienen un origen autoinmune común. Genes y ambiente Quedan por identificar los genes de susceptibilidad importantes en la enfermedad tiroidea autoinmune. Aunque se ha mostrado que ciertos alelos HLA (principalmente HLA-DR3 y DQA1*0501) están presentes con mayor frecuencia en pacientes con enfermedad de Graves que en la población general, esta relación a menudo se ha cuestionado. De hecho, no se ha encontrado vínculo constante entre enfermedad de Graves y cualquier polimorfismo de HLA conocido. Además, el riesgo de presentar enfermedad de Graves en hermanos idénticos en cuanto a HLA (7%) no difiere de manera significativa del que se observa en poblaciones testigo. Se encontró que el HLA-DR-5, -DR3, -DQw7 en pacientes caucásicos, HLA-DRw53 en japoneses, y HLA-DR9 en chinos, se relacionan con tiroiditis de Hashimoto. Sin embargo, no se ha demostrado de manera constante el enlace genético entre tiroiditis de Hashimoto y un locus de HLA específico. En general, los loci de HLA tienen probabilidades de proporcionar menos de 5% de la contribución genética a la enfermedad tiroidea autoinmune, lo que confirma la importancia relativa de genes no relacionados con HLA en la susceptibilidad. Por ejemplo, se ha mostrado que el patrón de herencia de anticuerpos contra tiroperoxidasa (TPO) se transmite genéticamente. Otros candidatos se encuentran en estudio. Empero, se ha excluido enlace de enfermedad tiroidea autoinmune con los genes que codifican para CTLA-4, HLA, cadena IgH, TCR, tiroglobulina (Tg), TPO y receptor de tirotropina (TSH-R). A últimas fechas, usando genética posicional de un gen candidato, la susceptibilidad a la enfermedad de Graves se mapeó a una región 3′ de 6.13 kb, no codificante, de CTLA-4, cuya variación alélica común se correlacionó con cifras más bajas de mRNA de la forma empalmada alternativamente soluble de CTLA-4 (sCTLA-4). Se sabe que sCTLA-4 está presente en el suero de seres humanos. Puede unirse a moléculas de CD80/86 en APC e inhibir la proliferación de células T in vitro. La reducción de la concentración de sCTLA-4 podría llevar en potencia a bloqueo reducido de 02Gardner(027-046).indd 37 Autoinmunidad endocrina 37 CD80/86, lo que causa activación aumentada por medio de CD28 de células T autorreactivas. Un factor ambiental importante que influye sobre la evolución natural de la enfermedad tiroidea autoinmune es la ingestión de yodo (en la dieta, o presente en fármacos como la amiodarona o en medios de contraste radiográfico). Hay considerable evidencia de que el yodo afecta de manera adversa la función de la tiroides y la producción de anticuerpos en aquellos con enfermedad tiroidea autoinmune oculta o manifiesta. Respuesta autoinmune En la enfermedad de Graves, los tirocitos son los portadores diferenciados de TSH-R, y las células blanco de autoanticuerpos, y probablemente de la respuesta autoinmune. La aparición de autoanticuerpos que estimulan funcionalmente el TSH-R, lo que imita la acción de la TSH, fue el primer ejemplo de actividades mediadas por anticuerpo de un receptor de hormona en seres humanos. En el hipoparatiroidismo autoinmune se han descrito autoanticuerpos que pueden estimular el receptor detector de calcio (CaSR) (otro receptor acoplado a proteína G) y emitir señales para la inhibición de la producción de PTH. De modo similar, anticuerpos estimulantes que se unen al receptor de adrenocorticotropina (ACTH) pueden estar involucrados en la patogenia de la enfermedad adrenocortical nodular pigmentada primaria (también denominada displasia suprarrenal nodular). En la enfermedad de Graves, los anticuerpos contra el TSH-R se presentan con diferentes tipos de actividad. Las inmunoglobulinas estimulantes de la tiroides (TSI), la causa del hipertiroidismo, se detectan mediante un bioensayo que mide la producción de cAMP en una línea celular que expresa TSH-R. Los autoanticuerpos contra TSH-R (estimulantes, bloqueadores o neutrales) pueden identificarse por su capacidad para evitar la unión de la TSH al TSH-R (inmunoglobulinas de inhibición de la unión a TSH, TBII). Aún no se dispone de un bioensayo directo para la medición de anticuerpos contra TSH-R, y su creación tal vez resulte difícil porque los autoanticuerpos contra TSH-R están presentes a concentraciones muy bajas en pacientes que tienen la enfermedad. Una característica particular de la enfermedad de Graves es su presentación clínica temprana. A diferencia de otras endocrinopatías autoinmunes (diabetes tipo 1, tiroiditis de Hashimoto, enfermedad de Addison autoinmune), en las cuales gran parte del órgano blanco tiene que quedar destruida antes de que se manifieste la enfermedad, el hipertiroidismo de Graves a menudo se presenta con una glándula agrandada y activa. Hay infiltración linfocítica mínima cuando aparece hipertiroidismo (debido a la presencia de anticuerpos estimulantes de TSH-R). Esta característica singular tal vez permita finalmente intervención inmunitaria temprana que sería preferible en lugar de las opciones terapéuticas ablativas actuales. Otra característica peculiar de la enfermedad de Graves es la respuesta de células T auxiliares que se observa en esta enfermedad. La activación de células B productoras de anticuerpos por linfocitos TH en la enfermedad de Graves es bien reconocida. En la actualidad, el concepto prevalente de autoinmunidad en seres humanos sugiere que al igual que en el rechazo agudo de aloinjerto, la “desviación” hacia una respuesta de TH1 domina su patogenia. Se cree que la contradesviación hacia TH2 es una consecuencia de inducción de tolerancia, y se ha postulado como un método terapéutico potencial. La enfermedad de Graves parece desafiar ese concepto. El análisis de clonas de células T específicas para TSH-R de pacientes con enfermedad 24/8/11 23:12:23 booksmedicos.org 38 CAPÍTULO 2 Autoinmunidad endocrina de Graves ha proporcionado evidencia directa de polarización de las respuestas de TH; sin embargo, en lugar de desviación hacia TH1, se han observado respuestas TH0 y TH2. Como se mencionó, las células TH1, que regulan las respuestas mediadas por células, secretan principalmente IFN-γ y pequeñas cantidades de IL-4. En contraste, las células TH2 que regulan la producción de anticuerpos (como autoanticuerpos contra TSH-R en la enfermedad de Graves) producen de manera preferente IL-4 y poco IFN-γ. Las células T que expresan tanto IL-4 como IFN-γ se conocen como células TH0. Estos resultados experimentales sugieren que en la enfermedad de Graves las respuestas de TH0 a TH2 parecen ser dominantes. Por ende, en la autoinmunidad de seres humanos, la enfermedad de Graves parece ser una excepción al patrón de células TH habitual. En la tiroiditis de Hashimoto, el dato característico de la respuesta inmunitaria humoral es la presencia de autoanticuerpos contra TPO. Aunque el mecanismo efector para anticuerpos contra TPO (o tiroglobulina [Tg]) aún es controvertido, en circunstancias especiales (al menos in vitro) los autoanticuerpos son por sí mismos agentes citotóxicos coactivadores de linfocitos T citotóxicos. Además, en las respuestas de células T secundarias, los anticuerpos pueden tener una participación crucial en el procesamiento de antígeno o la presentación de células T. En resumen, los macrófagos internalizan (y después procesan) antígeno mediante fagocitosis y captación de complejos de antígeno-anticuerpo mediante receptores Fc. Las células B tienen anticuerpos unidos a membrana (receptores de células B; BCR) que proporcionan un sistema mucho más poderoso para la captación de antígeno. De hecho, los anticuerpos unidos a membrana específicos para TPO recombinantes captan antígeno y permiten la presentación de manera eficiente. La unión a anticuerpos también modula el procesamiento de antígeno de inmunocomplejos, lo que aumenta o suprime la presentación de diferentes péptidos de célula T. Por consiguiente, las APC (que internalizan inmunocomplejos por medio de receptores Fc) y las células B (que captan antígeno mediante BCR) pueden influir sobre la respuesta de células T secundaria que perpetúa la enfermedad autoinmune. Se está explorando el papel potencial de los autoanticuerpos en la modulación de la presentación de los determinantes de célula T en autoinmunidad tiroidea (y diabetes). Modelos de enfermedad tiroidea autoinmune en animales El método inmunológico clásico para la creación de un modelo de una enfermedad autoinmune en animales consiste en inmunizar al animal con antígeno soluble en adyuvante. Para la enfermedad tiroidea autoinmune, la inducción de tiroiditis en conejos usando Tg humana fue uno de los intentos más tempranos para hacer esto —por Rose y colaboradores en 1956—. En estudios subsiguientes, ratones inmunizados con Tg humana o murina presentaron tiroiditis autoinmune experimental. La inmunización con TPO (humana o porcina) induce autoanticuerpos tiroideos y, como en el caso de la Tg, hace que aparezca tiroiditis en cepas de MHC particulares de ratones. Sin embargo, a diferencia de la tiroiditis espontánea en pollos, ninguno de los modelos de tiroiditis en ratones inmunizados presenta hipotiroidismo. En 1996, Shimojo y colaboradores crearon un modelo en ratón que imita con claridad algunas de las principales características de la enfermedad de Graves. Esto se logró mediante el método ingenioso de inmunizar ratones con los fibroblastos en los cuales se efectuó transfección estable con el cDNA para el TSH-R de ser humano y MHC clase II singénico (figura 2-7). Casi todos los animales tuvieron activi- 02Gardner(027-046).indd 38 hTSH-R + fibroblastos m clase II TSH-R MHC TSH-péptido R Células inyectadas Ratón AKR/N Anticuerpos contra la TSH-R e hipertiroidismo FIGURA 2–7 Modelo en animal para enfermedad de Graves. Este primer modelo en animal de enfermedad parecida a la de Graves se logró al inyectar ratones AKR/N con fibroblastos singénicos (idénticos en cuanto a MHC) que habían sido objeto de transfección doble con MHC clase II de ratón (H2-k) y cDNA de TSH-R de ser humano. Alrededor de 25% de los animales presentó características endocrinológicas (hipertiroidismo) e inmunitarias (TSI, TBII) de enfermedad de Graves. dad moderadamente alta de TBII en el suero, y aproximadamente 25% tuvo clara tirotoxicidad, con valores altos de T4 y T3, actividad de TSI detectable, e hipertrofia tiroidea. Por ende, por vez primera se estableció un modelo en animales en el cual un número importante de los sujetos afectados tiene las características inmunitarias y endocrinas del hipertiroidismo de Graves. En fecha más reciente, otros modelos han quedado disponibles. La regla general para la inducción de una respuesta de anticuerpos contra el TSH-R en la forma de TSI y enfermedad de Graves consiguiente parece ser la necesidad de expresar el antígeno en una forma nativa en una célula que porta MHC clase II. Así, células B con transfección de TSH-R (línea de células M12), células dendríticas infectadas por TSH-R-adenovirus, e incluso DNA de TSH-R desnudo o adenovirus TSH-R suministrados por vía parenteral y probablemente captados y expresados por células que expresan MHC clase II, se han usado para inducir TSI y enfermedad parecida a la de Graves. Sin embargo, la tiroiditis focal que acompaña a la enfermedad de Graves, así como las manifestaciones extratiroideas que definen el padecimiento, nunca se han reproducido de manera fiable en algunos de estos modelos. Sin embargo, estos modelos abren nuevas maneras de investigar la patogenia de la enfermedad de Graves. ASPECTOS AUTOINMUNITARIOS DE LA DIABETES TIPO 1 La mayor parte de los casos de diabetes tipo 1 se produce por destrucción autoinmune de células β pancreáticas en un proceso que puede abarcar varios años. Esto da por resultado intolerancia a la glucosa y enfermedad clínica cuando casi todas las células β han quedado destruidas. La destrucción se caracteriza por anticuerpos circulantes contra células β pancreáticas, y por infiltración masiva de linfocitos mononucleares hacia los islotes de Langerhans, mientras persisten células 24/8/11 23:12:23 booksmedicos.org CAPÍTULO 2 β pancreáticas. Los linfocitos desaparecen cuando ya no hay células β. Aunque se dispone de insulina para terapia de reemplazo, la diabetes tipo 1 persiste como un trastorno crónico de importantes repercusiones socioeconómicas, en especial porque afecta principalmente a jóvenes. La elucidación de los mecanismos moleculares que fundamentan esta destrucción —y la creación de métodos para prevenir la autoinmunidad— quizá lleven finalmente a un tratamiento eficaz. Aun así, esos desarrollos requieren modelos de diabetes tipo 1 en animales que semejen de manera estrecha la enfermedad en seres humanos. Genes y ambiente La susceptibilidad a presentar diabetes tipo 1 se relaciona con ciertos alelos del locus de MHC clase II que se han enlazado estadísticamente con diversos trastornos autoinmunes. Los análisis más recientes indican que en caucásicos, los haplotipos HLA-DR3, DQ2 (DQB1*0201) y HLA-DR4 (DRB1*0401), DQ8 (DQB1*0302) se relacionan más fuertemente con diabetes tipo 1. En poblaciones asiáticas, DRB1*0405 es el principal haplotipo de susceptibilidad. En contraste, el haplotipo DR2, DQ6 (DQB1*0602) muestra vínculo negativo con diabetes tipo 1. Y lo que es más importante: la susceptibilidad requiere que ambos alelos de cadena β de HLA-DQ sean negativos para ácido aspártico en la posición 57 (Asp57) en la secuencia de aminoácidos. Estudios de diferentes poblaciones han mostrado una relación lineal entre la incidencia de diabetes tipo 1 y la frecuencia estimada de falta homocigótica de Asp57. Los genes candidato que no son HLA relacionados de manera constante con diabetes tipo 1 incluyen los polimorfismos de “número variable de repeticiones en tándem” (VNTR) en el gen que codifica para la insulina, y el gen que codifica para CTLA-4 (CD152). Los polimorfismos de VNTR están ubicados adyacentes a las secuencias reguladoras definidas que influyen sobre la expresión del gen que codifica para la insulina. Es de importancia inmunológica que el gen que codifica para CTLA-4 (véase antes Reconocimiento y respuesta inmunitarios) es el otro gen candidato no HLA que se encuentra constantemente relacionado con diabetes tipo 1. Aunque los factores ambientales definitivamente participan en la aparición de diabetes tipo 1 (p. ej., virus Coxsackie B4, virus de la parotiditis, virus de la rubéola, virus de rata Kilham en la rata de biorreproducción [BB], o exposición a fórmula láctea con leche de vaca), se necesitan más estudios para establecer un enlace causal definitivo. Respuesta autoinmune Los autoanticuerpos relacionados con la destrucción de células β pueden estar presentes hasta varios años antes del inicio clínico de enfermedad y, así, son excelentes marcadores del riesgo de enfermedad. Además, han servido como recursos importantes para identificar autoantígenos de células β pancreáticas de ser humano. En 1990, Baekkeskov y colaboradores identificaron una proteína de células de los islotes de 64 kDa como la isoforma de menor tamaño de la enzima que sintetiza γ-aminobutirato (GABA): ácido glutámico descarboxilasa (GAD65). Se mostró que este autoantígeno es reconocido por 70 a 80% de los sueros de prediabéticos y de pacientes con diabetes tipo 1 recién diagnosticada. Se mostró que un segundo componente del antígeno de 64 kDa es una tirosina fosfatasa putativa, llamada IA-2. IA-2 es reconocida por los sueros de 60 a 70% de los pacientes prediabéticos y con diabetes tipo 1 recién diagnosticada. En conjunto, los autoanticuerpos contra GAD65 e IA-2 detectan a más de 90% de los individuos que pre- 02Gardner(027-046).indd 39 Autoinmunidad endocrina 39 sentan diabetes tipo 1, y pueden usarse para detectar a personas en riesgo varios años antes del inicio clínico de la enfermedad. Aunque las respuestas de autoanticuerpos contra la GAD65 no se detectan con facilidad, hay evidencia fuerte para sugerir que GAD65 es un importante autoantígeno de células T en el ratón NOD. Así, GAD65 es el blanco conocido más temprano de la respuesta de células T autoinmunitarias en el ratón NOD. La administración de la proteína en una forma tolerogénica evita la enfermedad en ratones NOD. En contraste, la inducción de tolerancia a otros autoantígenos potenciales en este modelo (como la carboxipeptidasa H y hsp60) no evita la enfermedad. El ratón NOD no presenta autoinmunidad a la molécula IA-2 y, así, se distingue por sí mismo de la enfermedad de seres humanos respecto a este antígeno blanco (véase Modelos, más adelante). La insulina es un tercer autoantígeno bien caracterizado en la diabetes tipo 1. Pueden detectarse anticuerpos contra insulina en alrededor de 50% de los niños con diabetes tipo 1 recién diagnosticada. Clonas de células T específicas para insulina pueden transferir enfermedad en el ratón NOD. Más aún, la administración de insulina entera, cadena β de insulina, o un epítopo péptido de insulina en una forma tolerogénica puede proteger contra enfermedad en ratones NOD. Dado que los animales que reciben insulina o cadena B de insulina siguen teniendo insulitis intraislote —en contraste con ratones NOD jóvenes tratados con GAD65 de una manera tolerogénica— se ha sugerido que la reactividad a la insulina es más distal en la progresión de la enfermedad. Proteínas adicionales pero menos bien caracterizadas han quedado implicadas como blancos de autoanticuerpos en la diabetes tipo 1 en seres humanos. Los autoanticuerpos, aunque son buenos marcadores de enfermedad, no parecen estar involucrados de manera directa en la destrucción de células β pancreáticas. La transferencia adoptiva de diabetes a ratones NOD con inmunodeficiencia combinada espontánea (NODSCID) que carecen de células B, puede estar mediada por células T solas. Sin embargo, dado que los ratones NOD con deficiencia de células β no presentan enfermedad, es posible que los linfocitos B funcionen como APC importantes en el islote para perpetuar una respuesta autoinmune continua y, así, son esenciales para la presentación de antígenos raros como GAD65 e IA-2. (Véase también Respuesta autoinmune en la sección sobre Aspectos autoinmunitarios de la enfermedad tiroidea, antes comentada.) Una pregunta importante es si GAD65, IA-2 y la insulina son antígenos blanco importantes de la destrucción de células β mediada por células T que da por resultado diabetes tipo 1 en seres humanos. Se detectan respuestas de células T proliferativas y citotóxicas contra GAD65 en la sangre periférica de muchos pacientes con diabetes tipo 1 recién diagnosticada, pero no se ha abordado su patogenicidad. La inducción de tolerancia neonatal a GAD65 previene de manera específica diabetes en el modelo de ratón NOD. El papel de IA-2 en la autoinmunidad destructiva de la célula β pancreática en seres humanos es sugerido por el alto valor predictivo de anticuerpos contra IA-2 para el inicio clínico de diabetes. Tanto GAD65 como IA-2 son proteínas neuroendocrinas, que se expresan a cifras importantes en el cerebro y las células β. El síndrome del hombre rígido —un trastorno neurológico muy raro en seres humanos con una coincidencia alta de diabetes— se caracteriza por una fuerte respuesta de autoanticuerpos a GAD65, cuyo título es varios órdenes de magnitud más alto que en diabéticos. Se ha sugerido que en dicho síndrome el deterioro de neuronas secretoras de GABA está mediado por autoanticuerpos contra GAD65, mientras 24/8/11 23:12:23 booksmedicos.org 40 CAPÍTULO 2 Autoinmunidad endocrina que la aparición de diabetes tipo 1 se relaciona con una respuesta inmunitaria celular a GAD65. La incidencia baja de síndrome del hombre rígido en comparación con diabetes tipo 1 (sólo uno de cada 104 pacientes con diabetes tipo 1 presenta síndrome del hombre rígido, mientras que 40% de los pacientes que padecen este último síndrome presenta diabetes tipo 1) probablemente refleja en parte la protección de neuronas GABAérgicas por la barrera hematoencefálica, y la ausencia de expresión de antígeno del MHC clase II en neuronas normales. Se desconoce la ubicación celular de la expresión de IA-2 en el cerebro, y no hay trastornos conocidos del sistema nervioso central que comprendan autoinmunidad contra IA-2. En el ratón NOD, la destrucción de células β pancreáticas requiere tanto las células T-auxiliares (TH) CD4 como células citotóxicas (TC) CD8. Mientras que las células TH parecen requerirse para la aparición de una respuesta autoinmune contra los islotes, y la generación de intrainsulitis, las células TC probablemente son las células efectoras de la destrucción de células β. Además, hay evidencia de que en la línea CD4, el subgrupo TH1 es importante para la aparición de enfermedad en el ratón NOD. Las células TH1 son inducidas por IL-12, y son sesgadas hacia la secreción de IFN-γ e IL-2. En contraste, hay evidencia de que las citocinas IL-4 de TH2 ejercen un efecto negativo dominante sobre la progresión de la diabetes en el ratón NOD. En seres humanos, títulos bajos de anticuerpos relacionados con diabetes tipo 1 y títulos altos vinculados con un haplotipo protector (DR2) sugieren que una respuesta de TH2 fuerte puede ser inhibidora para la destrucción de células β. Los resultados de perfiles de citocinas de células NK humanas periféricas en gemelos idénticos que son discordantes para la aparición de diabetes también sugieren una participación para las células TH1 en la enfermedad de seres humanos. Esto difiere de las respuestas de TH observadas en la enfermedad de Graves (véase antes Aspectos autoinmunitarios de la enfermedad tiroidea). A últimas fechas se ha sugerido que no es la presencia de autoanticuerpos contra GAD65 sino la falta de los anticuerpos antiidiotípicos correspondientes lo que define la diabetes tipo 1. Los anticuerpos antiidiotípicos se unen al idiotipo (región de unión) de otros anticuerpos. Los investigadores encontraron que si bien los diabéticos son positivos para anticuerpos contra GAD65 porque carecen de ciertos anticuerpos antiidiotípicos, los individuos sanos son negativos para anticuerpos contra GAD65 debido a la presencia misma de anticuerpos antiidiotípicos dirigidos contra anticuerpos contra GAD65 en su suero. Modelos de diabetes mellitus autoinmune en animales El ratón diabético no obeso (NOD) ha sido inestimable para estudios de mecanismos moleculares de autoinmunidad dirigida contra las células β pancreáticas y la aparición de diabetes. Sin embargo, tiene varias características que lo distingue de la enfermedad en seres humanos. La incidencia de diabetes es dos a tres veces más alta en NOD hembras que en machos, mientras que en seres humanos hay una ligera preponderancia de diabetes tipo 1 en varones. Además, si bien la inducción de autoinmunidad e inflamación organoespecífica en seres humanos puede originarse por agentes patógenos o toxinas de seres humanos, la autoinmunidad parece ser el mecanismo por defecto en el ratón NOD. Así, los ratones en ambientes limpios, libres de agentes patógenos, tienen una incidencia alta de enfermedad, mientras que diversos regímenes que estimulan el sistema inmunitario del ratón, como infección viral o inyección de adyuvante de Freund completo, previenen la enfermedad. Hasta la fecha, se han identificado más de 125 tratamientos 02Gardner(027-046).indd 40 para la prevención o el retraso exitoso de la diabetes en el ratón NOD, pero no se ha identificado alguno para seres humanos. La rata de biorreproducción (BB) presenta diabetes espontánea mediada por células T. La enfermedad en ratas BB es significativamente distinta de la enfermedad en seres humanos por cuanto se acompaña por autoanticuerpos contra linfocitos y una linfocitopenia grave, que es esencial para la aparición de autoinmunidad contra células β y diabetes en este modelo. En un intento por desarrollar mejores modelos de diabetes, se crearon ratones transgénicos “humanizados” que expresan moléculas del MHC clase II de ser humano propensas a diabetes. Dado que estos animales no presentaron diabetes espontánea, se retrocruzaron hacia el trasfondo NOD. Empero, el retrocruce hacia NOD de nuevo previno la aparición de diabetes. Otros modelos de diabetes tipo 1 en animales, algunos de los cuales portan genes de los cuales depende susceptibilidad a diabetes MHC clase II de ser humano, se crearon mediante expresión de moléculas ectópicas en los islotes usando el promotor de insulina de rata (RIP). En algunos de estos modelos, fue necesario inducir diabetes mediante inmunización con, por ejemplo, péptidos de insulina o virus de la coriomeningitis linfocítica. Con todo, ninguno de estos modelos refleja por completo la enfermedad en seres humanos por cuanto el ataque inmunitario se inició contra autoantígeno(s) de células β humana(s) blanco de una manera restringida por MHC clase II, sin la necesidad de expresión de una o varias proteínas aberrantes (extrañas a la célula β pancreática). Aunque algunos de los modelos de diabetes tipo 1 descritos han sido muy útiles para estudios de mecanismos inmunitarios básicos relacionados con autoinmunidad contra células β pancreáticas, para probar técnicas de inmunoprevención e inmunomoduladoras se necesitan otros modelos de diabetes tipo 1 más cercanos a lo que ocurre en seres humanos. Como mínimo, es necesario que genes de susceptibilidad, y antígenos blanco, de ser humano, coexistan en un modelo en animales para imitar respuestas autoinmunes de ser humano. ASPECTOS AUTOINMUNITARIOS DE OTRAS ENDOCRINOPATÍAS Insuficiencia suprarrenal autoinmune La enfermedad de Addison autoinmune rara vez aparece como un síndrome de una sola glándula. En alrededor de 50% de los casos la enfermedad se relaciona con insuficiencia de otra glándula y órgano. En 1963, Anderson y colaboradores describieron por vez primera la existencia de autoanticuerpos específicos para las suprarrenales. Usando técnicas de inmunofluorescencia en cortes de suprarrenales de ser humano, de bovino, o de mono, se describieron anticuerpos que reconocen de manera específica la corteza suprarrenal (ACA). En 1968, Anderson y colaboradores describieron autoanticuerpos contra células productoras de esteroides (SCA) reactivos con células de las suprarenales, las gónadas y la placenta. Los SCA se detectan de manera predominante en pacientes positivos para ACA con enfermedad de Addison que tienen insuficiencia ovárica prematura en el contexto de síndrome poliglandular autoinmune tipo I (APS-I; véase más adelante Síndromes poliglandulares autoinmunes). La esteroide 21-hidroxilasa se ha identificado como un autoantígeno suprarrenal importante en pacientes positivos para ACA con enfermedad de Addison. Usando una valoración sensible basada en la precipitación inmunitaria de 21-hidroxilasa recombinante radiomar- 24/8/11 23:12:23 booksmedicos.org CAPÍTULO 2 CUADRO 2–2 Autoanticuerpos suprarrenales en diferentes síndromes. APS-I (%) a APS-IIb (%) ACA(+)c (%) Autoanticuerpos Enfermedad de Addison (%) 21-Hidroxilasa 72 92 100 80 17α-Hidroxilasa 5 55 33 20 P450scc 9 45 36 20 a APS-I: síndrome poliglandular autoinmune tipo I: poliendocrinopatía autoinmune, candidiasis y distrofia ectodérmica. b APS-II: síndrome poliglandular autoinmune tipo II: insuficiencia suprarrenal, enfermedad tiroidea y diabetes mellitus. c ACA(+): anticuerpos contra corteza suprarrenal positivos sin enfermedad de Addison manifiesta en clínica. cada, investigadores en un estudio reportaron práctica de pruebas con resultados positivos en sueros de 72% de pacientes con enfermedad de Addison aislada, 92% de los pacientes con APS-I, 100% de aquellos con APS-II, y 80% de los que resultaron positivos para ACA mediante inmunofluorescencia, pero que no tuvieron enfermedad de Addison manifiesta en clínica (donadores de sangre al parecer sanos mostraron positividad de 2.5%) (cuadro 2-2). En otro estudio se midieron los ACA en 808 niños con enfermedades autoinmunes órgano-específicas sin insuficiencia suprarrenal. Los ACA fueron detectables en 14. Se dio seguimiento prospectivo con pruebas de función corticosuprarrenal cortical y anticuerpos a 10 de estos niños positivos para ACA (también positivos para anticuerpos contra 21-hidroxilasa) y 12 niños negativos para ACA. Apareció enfermedad de Addison manifiesta en nueve (90%) niños positivos para ACA/anticuerpos contra 21-hidroxilasa en el transcurso de 3 a 121 meses, y el niño restante tuvo hipoadrenalismo subclínico de principio a fin de un periodo de observación de 24 meses adicionales. La progresión hacia insuficiencia suprarrenal no se relacionó con el título de ACA, el sexo, la función suprarrenal basal (insuficiencia subclínica en contraposición con función normal), el tipo de enfermedad autoinmune relacionada, o el estado en cuanto a HLA. Si bien los ACA/anticuerpos contra 21-hidroxilasa parecen ser muy predictivos en niños, en adultos el riesgo acumulativo de aparición de enfermedad de Addison en pacientes que tienen otras enfermedades autoinmunes órgano-específicas y ACA/ anticuerpos contra 21-hidroxilasa positivos es de alrededor de 32%. La esteroide 17α-hidroxilasa es otro autoantígeno suprarrenal. Se encontraron anticuerpos contra 17α-hidroxilasa en 5% de los sujetos con enfermedad de Addison aislada, 55% de los pacientes con APS-I, 33% de aquellos con APS-II, y en 20% de los sueros de pacientes que fueron positivos para ACA pero que no tuvieron enfermedad de Addison manifiesta en clínica (cuadro 2-2). Se encontró que los anticuerpos contra otro autoantígeno suprarrenal, la enzima de división de la cadena lateral del citocromo P450 (P450scc), estaban presentes en 9% de los sujetos con enfermedad de Addison aislada, 45% de los individuos con APS-I, 36% de los pacientes con APS-II, y 20% de los sueros de pacientes que fueron positivos para ACA pero que no tuvieron enfermedad de Addison manifiesta en clínica (cuadro 2-2). La prevalencia de anticuerpos contra P450scc en estos grupos de pacientes siempre fue más baja que la de anticuerpos contra 21-hidroxilasa, pero similar a la de anticuerpos contra 17α-hidroxilasa. Además, casi todos los sueros que fueron positivos para anticuerpos contra 17α-hidroxilasa o P450scc también fueron positivos para anticuerpos contra 21-hidroxilasa. Además, una comparación de SCA medidos 02Gardner(027-046).indd 41 Autoinmunidad endocrina 41 mediante inmunofluorescencia con mediciones de anticuerpos contra 17α-hidroxilasa y P450scc sugirió que ambas son los principales componentes del antígeno para SCA de igual modo que la 21-hidroxilasa es el principal componente del antígeno para ACA. En general, las respuestas inmunitarias en enfermedad suprarrenal autoinmune pueden comprender otros antígenos, pero parece predominar la reactividad a los tres descritos, en particular 21-hidroxilasa. Aunque la inhibición de la actividad enzimática por estos anticuerpos se ha mostrado in vitro, todavía no se ha establecido una relación clara con la patogenia del síndrome clínico. Ooforitis y orquitis autoinmunes Un origen autoinmune para la insuficiencia ovárica prematura con enfermedad de Addison u ooforitis concomitante puede basarse en los siguientes datos en seres humanos y animales: 1) la presencia de autoanticuerpos contra SCA en la mayor parte de los casos; 2) la caracterización de autoantígenos compartidos entre las suprarrenales y los ovarios (esto es, 17α-hidroxilasa y P450scc); 3) las características histológicas de los ovarios (infiltrado de linfocitos y células plasmáticas que afectan células productoras de esteroides), y 4) modelos del síndrome en animales. Hay cierta evidencia de autoinmunidad en la insuficiencia ovárica prematura idiopática no relacionada con enfermedad de Addison (anormalidades inmunitarias celulares, presencia de diversos anticuerpos ováricos en algunas pacientes, y asociaciones con diabetes tipo 1 y miastenia grave); sin embargo, la falta de confirmación histológica hace que la patogenia autoinmune sea menos creíble. Se sabe menos acerca de la patogenia autoinmune de la orquitis en seres humanos. Sin embargo, en modelos en animales se ha mostrado que la lesión infecciosa o traumática de los testículos puede inducir respuestas autoinmunes en este tejido inmunoprivilegiado (definido como sitios donde los antígenos no son presentados al sistema inmunitario del huésped; véase antes Tolerancia). Hipofisitis autoinmune La hipofisitis autoinmune (también llamada hipofisitis linfocítica) debe considerarse en el diagnóstico diferencial de anormalidades hipofisarias en mujeres (proporción entre mujeres y varones de 8:1) durante la segunda mitad del embarazo y los primeros seis meses posparto, así como en pacientes con trastornos autoinmunes coexistentes, por ejemplo, tiroiditis, adrenalitis, hipoparatiroidismo autoinmune, o gastritis atrófica. Se han descrito más de 380 casos desde el reporte original en 1962. Se han detectado anticuerpos antihipófisis en una minoría de los pacientes. Debido a la falta de marcadores para la enfermedad, el diagnóstico sólo puede confirmarse con examen histológico. Sin embargo, debido a las características endocrinas y compresivas por lo general transitorias de esta enfermedad, el manejo conservador basado en la sospecha clínica puede evitar las consecuencias de intervención quirúrgica innecesaria de la hipófisis. La hipofisitis granulomatosa —otra forma de hipofisitis autoinmune— parece tener una patogenia autoinmune similar pero afecta más comúnmente a mujeres posmenopáusicas y varones climatéricos. Sin embargo, la presencia de células T reguladoras en esta forma de hipofisitis hace que la patogenia autoinmune sea menos clara. Hipoparatiroidismo autoinmune El hipoparatiroidismo autoinmune, también llamado hipoparatiroidismo idiopático, es uno de los principales componentes del APS 24/8/11 23:12:23 booksmedicos.org 42 CAPÍTULO 2 Autoinmunidad endocrina tipo I (APS-I; véase la sección siguiente). También se presenta como una enfermedad esporádica, a veces asociada con tiroiditis de Hashimoto en mujeres. El hecho de que el hipoparatiroidismo autoinmune se presente en asociación con otras enfermedades autoinmunes, y la presencia de autoanticuerpos reactivos con tejido paratiroideo en muchos de los afectados, sugiere una patogenia autoinmune. Se ha reportado que los autoanticuerpos paratiroideos muestran un efecto citotóxico dependiente del complemento sobre células paratiroideas de bovino cultivadas. Al menos un autoantígeno paratiroideo importante se ha identificado como el CaSR. El CaSR tiene gran importancia en la regulación de la secreción de hormona paratiroidea y en la resorción de calcio en los túbulos renales. Este receptor es un miembro de la familia de receptores acoplados a proteína G de siete dominios que abarcan la membrana. También se expresa en células C tiroideas, la hipófisis, el hipotálamo y otras regiones del cerebro. La relación de la respuesta autoinmune dirigida contra el receptor con la patogenia de la enfermedad no está clara. Sin embargo, se ha sugerido estimulación mediada por anticuerpos del CaSR con inhibición consiguiente de la síntesis de PTH y la secreción de la misma. En un estudio se encontró que la prevalencia de anticuerpos contra CaSR en hipoparatiroidismo idiopático diagnosticado en clínica fue de 56%. La medición de estos anticuerpos puede ser valiosa en la predicción de la aparición de hipoparatiroidismo autoinmune en pacientes con endocrinopatías autoinmunes que están en riesgo. Además, la hipercalcemia en un paciente con trastornos autoinmunes múltiples, con capacidad de respuesta a glucocorticoides, a últimas fechas se ha descrito como secundaria a la presencia de un autoanticuerpo IgG4 bloqueador, dirigido contra el CaSR, y al parecer capaz de bloquear las acciones inhibidoras del calcio ligando (capítulo 8). SÍNDROMES POLIGLANDULARES AUTOINMUNES Las asociaciones de múltiples trastornos endocrinos autoinmunes se han clasificado en síndromes diferentes. Es posible separar con claridad en clínica APS tipo I y tipo II (APS-I y APS-II) (cuadro 2-3). Algunos autores han intentado subdividir el APS-II (esto es, APS-II y APS-III) con base en la asociación de algunos trastornos autoinmunes, no así de otros. Sin embargo, esta subdivisión ofrece poca información en cuanto al entendimiento de la patogenia o la prevención de insuficiencia endocrina futura en pacientes o sus familiares. Clásicamente también se reconocen otras asociaciones autoinmunes, no siempre descritas en síndromes. Por ejemplo, el vitiligo parece acompañar a múltiples endocrinopatías autoinmunes. Ahora hay evidencia convincente de enlace entre NALP1 (proteína de repetición rica en leucina NACHT 1 ), un gen involucrado en la regulación inmunitaria, y la presencia de vitiligo relacionado con al menos una enfermedad autoinmune endocrina, lo que incluye, pero no se limita a, diabetes tipo 1, enfermedad de Addison y tiroiditis. SÍNDROME POLIGLANDULAR AUTOINMUNE I (APS-I) El APS-I es un trastorno autosómico recesivo con incidencia de 25% entre hermanos de individuos afectados. También conocido como APECED, o poliendocrinopatía autoinmune-candidiasis-distrofia 02Gardner(027-046).indd 42 ectodérmica, el APS-I se caracteriza por la tríada de candidiasis mucocutánea crónica, hipoparatiroidismo autoinmune, e insuficiencia suprarrenal (sólo se requieren dos en el caso índice para el diagnóstico, y sólo uno en los hermanos). La candidiasis mucocutánea crónica (que afecta la mucosa bucal y las uñas o, con menor frecuencia, el esófago) por lo general se manifiesta primero como el problema inicial en etapas tempranas de la vida. En la mayoría de los individuos, esto por lo general va seguido por la aparición de hipoparatiroidismo autoinmune, un fenotipo clínico importante. De manera específica para el hipoparatiroidismo, a últimas fechas se ha descrito la presencia de anticuerpos contra NALP5 (proteína de repetición rica en leucina NACHT 5 ), un gen muy expresado en las paratiroides y los ovarios. En un estudio estos anticuerpos se detectaron en 49% de los pacientes con APS-I e hipotiroidismo conocidos (capítulo 8). La enfermedad de Addison es otro componente de la tríada, que puede manifestarse antes de, de manera concomitante con, o después de, hipoparatiroidismo. La vigilancia de por vida es importante puesto que pueden transcurrir decenios entre la aparición de una característica del trastorno y el inicio de otra. En este síndrome no hay preponderancia en mujeres, y no se relaciona con HLA. El APS-I puede ocurrir de manera esporádica o en familias. El locus genético del cual depende la enfermedad se ha mapeado al brazo largo del cromosoma 21 (21q22.3). El análisis de haplotipo de esta región en diferentes poblaciones ha mostrado que el APS-I está enlazado con diferentes mutaciones en un gen identificado como el regulador autoinmune (AIRE). El AIRE codifica para una proteína nuclear putativa con motivos de factor de transcripción (incluso dos motivos dedo de cinc). Se expresa en diferentes tejidos, pero particularmente en el timo. Aún se desconoce el mecanismo por el cual las mutaciones de este factor de transcripción putativo llevan a las diversas manifestaciones de APS-I. Sin embargo, en ratones la ausencia de la proteína análoga “aire” influye sobre la expresión ectópica de antígenos de tejido periférico en las células epiteliales de la médula (MEC) del timo, lo que da por resultado la aparición de un trastorno autoinmune similar al APS-I, y el establecimiento de aire/AIRE es un factor importante en la inducción de tolerancia central. Otros genes relacionados con la respuesta inmunitaria, así como factores ambientales, probablemente participan en la aparición del síndrome. En varios estudios de cohortes grandes de enfermos de diferentes trasfondos étnicos se ha reportado la aparición de candidiasis crónica en diferentes sitios en todos los pacientes. El hipoparatiroidismo y la enfermedad de Addison se presentan con frecuencia alta similar (cuadro 2-3). Según se informa, la tríada diagnóstica se presenta en 57% de los pacientes. En hasta 60% de las pacientes se ha reportado hipogonadismo femenino, que se presenta como fracaso total o parcial del desarrollo puberal, o como insuficiencia ovárica prematura en adultas. El hipogonadismo masculino es menos frecuente (14%). La diabetes tipo 1 no es tan frecuente como en el APS-II, pero si aparece, por lo general lo hace en etapas tempranas (antes de los 21 años de edad). El hipotiroidismo autoinmune (tiroiditis atrófica) también es menos frecuente que en el APS-II; sin embargo, puede haber autoanticuerpos tiroideos en muchos pacientes eutiroideos. En el cuadro 2-3 se describen otras manifestaciones. Según se informa, la hepatitis autoinmune aguda es menos frecuente que la hepatitis crónica, que parece estar presente en la mayoría de los individuos. Los autoanticuerpos contra l-aminoácido descarboxilasa aromática (AADC) se relacionan con hepatitis autoinmune crónica activa y vitiligo, que se encuentran en el APS-I. Estos anticuerpos, si están presentes, pueden ser útiles para hacer el 24/8/11 23:12:23 booksmedicos.org CAPÍTULO 2 Autoinmunidad endocrina 43 CUADRO 2–3 Comparación de los diferentes componentes de síndromes poliglandulares autoinmunes. Características Tipo I Tipo II Herencia Asociación o enlace genético Género Edad de inicio Autosómica recesiva Ligado a AIRE Distribución igual Lactancia Poligénica Alguna relación con HLA Predominio en mujeres 20 a 40 años de edad Trastornos endocrinos Enfermedad de Addison Hipoparatiroidismo Enfermedad tiroidea autoinmune Diabetes tipo 1 Hipogonadismo primario Hipofisitis 60 a 72% Común (79 a 96%) Menos frecuente (alrededor de 5%) 14% (durante toda la vida) 60% mujeres, 14% varones No informada 70% Raro (de inicio tardío) Más frecuente (alrededor de 70%) >50% Alrededor de 5% Reportada Dermatológicas Candidiasis mucocutánea crónica Alopecia Vitiligo Dermatitis herpetiforme A menudo al inicio (alrededor de 100%) Común (aproximadamente 29%) Alrededor de 13% No reportada No reportada Reportada Alrededor de 5% Reportada Gastrointestinales Enfermedad celiaca Hepatitis autoinmune Ninguna (sólo esteatorrea) Alrededor de 12% Presente en 2 a 3% No reportada Hematológicas Anemia perniciosa Hipoplasia eritrocítica pura Púrpura trombocitopénica idiopática Alrededor de 13% Reportada No reportada Igual de común que en el APS-I No reportada Reportada Todas reportadas No reportadas Ninguna reportada Todas reportadas Reportado Reportada Reportada No reportada No reportada No reportado No reportado No reportado No reportada No reportada Reportada Reportada Reportado Reportado Ectodérmicas Hipoplasia de esmalte Onicodistrofia Calcificación de membrana timpánica Neurológicas Miastenia grave Síndrome del hombre rígido Enfermedad de Parkinson Otras Asplenismo Queratoplastia Miopatía progresiva Deficiencia de IgA Serositis Bloqueo cardiaco idiopático Síndrome de Goodpasture diagnóstico. Los anticuerpos contra triptófano hidroxilasa se han relacionado con disfunción gastrointestinal en el APS-I. Los autoanticuerpos contra la H+-K+-ATPasa y contra factor intrínseco se relacionan con anemia perniciosa, y los autoanticuerpos contra tirosinasa muestran vínculo con vitiligo. Ya se comentaron otros autoanticuerpos relacionados con los trastornos de una sola glándula que constituyen este síndrome poliglandular. SÍNDROME POLIGLANDULAR AUTOINMUNE II (APS-II) El APS-II es la forma más común de lesión de los síndromes de insuficiencia poliglandular. Predomina en mujeres, con una proporción de 3:1. El APS-II se diagnostica en presencia de al menos dos de estas manifestaciones: insuficiencia suprarrenal, enfermedad tiroidea autoinmune (tiroiditis con hipotiroidismo o enfermedad de Graves con hipertiroidismo), y diabetes tipo 1. Históricamente, Schmidt (1926) 02Gardner(027-046).indd 43 describió por vez primera la relación de enfermedad de Addison y tiroiditis. En 1964, Carpenter y colaboradores incluyeron la diabetes tipo 1 en el síndrome. Otros componentes del APS-II son (cuadro 2-3): hipogonadismo primario, miastenia grave, enfermedad celiaca, anemia perniciosa, alopecia, vitiligo y serositis. La asociación más frecuente parece ser con diabetes tipo 1 (más de 50%) y enfermedad tiroidea autoinmune (70% en algunas series). La insuficiencia suprarenal puede ser concurrente, su inicio puede retrasarse hasta dos decenios, o puede nunca manifestarse. Algunos pacientes diabéticos (2 a 3%) presentan enfermedad celiaca. La dieta libre de gluten por lo general es eficaz. En ausencia de tratamiento de la enfermedad celiaca, pueden ocurrir hipocalcemia (no debida a hipoparatiroidismo), osteopenia y en ocasiones linfoma gastrointestinal. Aunque este síndrome y sus componentes se agregan en familias, no hay un patrón de herencia identificable. La susceptibilidad probablemente está determinada por múltiples loci de genes (el HLA es el más fuerte) que interactúan con factores ambientales. Muchos de los trastornos del APS-II se relacionan (algunos enlazados de manera 24/8/11 23:12:23 booksmedicos.org 44 CAPÍTULO 2 Autoinmunidad endocrina genética) con el haplotipo de HLA identificado en trastornos de órgano único. Se ha descrito que HLA-A1, -B8, -DR3 y -DR4, DQA1*0501 y DQB1*0201 se relacionan con APS-II. MANEJO DE SÍNDROMES POLIGLANDULARES AUTOINMUNES La terapia de reemplazo hormonal persiste como la única forma de tratamiento del APS. El manejo clínico de estos trastornos exige diagnóstico temprano de componentes relacionados. Puesto que la edad en el momento del inicio de los trastornos asociados es impredecible en clínica, se necesita vigilancia a largo plazo. Los trastornos endocrinos se tratan conforme aparecen y se diagnostican. Los tratamientos hormonales para las insuficiencias glandulares específicas se describen en otros capítulos de este libro. Sin embargo, combinaciones específicas de insuficiencia de órgano endocrino requieren manejo específico. Por ejemplo, el reemplazo de tiroxina puede precipitar insuficiencia suprarrenal que pone en peligro la vida en un paciente con enfermedad de Addison no tratada. Además, la hipoglucemia o los requerimientos decrecientes de insulina en un paciente con diabetes tipo 1 pueden ser el síntoma más temprano de insuficiencia suprarenal. La hipocalcemia, que se observa en el APS-II, se debe más comúnmente a enfermedad celiaca que a hipoparatiroidismo. El tratamiento de candidiasis mucocutánea con ketoconazol en pacientes con APS-I puede inducir insuficiencia suprarrenal en una glándula insuficiente (el ketoconazol es un inhibidor global del citocromo P450). Estos antimicóticos también pueden aumentar las enzimas hepáticas, lo que hace que el diagnóstico de hepatitis autoinmune —que requiere tratamiento con inmunosupresores— sea más difícil en estos pacientes. Las pruebas de detección de individuos afectados, así como de sus familiares, son la única manera de prevenir morbilidad y mortalidad. La medición anual de TSH se recomienda como costo-eficaz en familiares de primer grado de pacientes con diabetes tipo 1. Las mediciones de autoanticuerpos pueden ayudar en la evaluación preclínica de varios trastornos. En el seguimiento de APS-I se recomiendan biometrías hemáticas completas; mediciones de las concentraciones de electrólitos, calcio y fósforo, y mediciones de las cifras plasmáticas de vitamina B12/ácido metilmalónico; pruebas de función tiroidea y hepática, y frotis de sangre (incluso índices de eritrocitos). En pacientes con APS-II que padecen diabetes tipo 1 la enfermedad tiroidea y la enfermedad celiaca coexisten con suficiente frecuencia como para justificar no sólo medición de TSH sino también pruebas para detectar anticuerpos endomisiales que contienen anticuerpos contra transglutaminasa, que son prevalecientes en la enfermedad celiaca. SÍNDROME DE INMUNODEFICIENCIA, POLIENDOCRINOPATÍA Y ENTEROPATÍA, LIGADO A X Otro síndrome de insuficiencia poliglandular autoinmune, el síndrome de inmunodeficiencia, poliendocrinopatía y enteropatía, ligado a equis (IPEX), se caracteriza por la aparición de autoinmunidad sistémica abrumadora durante el primer año de vida, lo que da por resultado la tríada de diarrea acuosa, dermatitis eccematosa, y endocrinopatía, más comúnmente observada como diabetes mellitus tipo 1. La 02Gardner(027-046).indd 44 mayoría de los niños tiene otros fenómenos autoinmunes, entre ellos anemia Coombs-positiva, trombocitopenia autoinmune, neutropenia autoinmune, y nefropatía tubular. La mayoría de los varones afectados muere en el transcurso del primer año de vida por alteraciones metabólicas o sepsis; algunos sobreviven hasta el segundo o tercer decenio. El diagnóstico se basa en los datos clínicos. FOXP3 es el único gen que en la actualidad se sabe que se relaciona con el síndrome IPEX. Alrededor de 50% de los varones con síndrome IPEX tiene mutaciones identificadas en FOXP3. Se dispone en clínica de pruebas genéticas. FOXP3 se expresa principalmente en tejidos linfoides (timo, bazo y ganglios linfáticos), en particular en linfocitos T reguladores CD4+ CD25+. En ratones, se requiere para el desarrollo y la función supresoras de esta importante población de células T reguladoras. En seres humanos, no se expresa en la basal en células T CD4+ CD25– o CD8+, pero se expresa en el momento de activación de células T. La proteína FOXP3 falta (debido a mutaciones sin sentido [finalizadoras o interruptoras], por cambio de cuadro, o en el sitio de corte y empalme) en individuos con síndrome IPEX grave, de inicio temprano. Algunos sujetos con mutaciones puntuales de FOXP3 expresan una proteína que parece tener función disminuida, lo que lleva a una forma más leve de la enfermedad. Las células mononucleares en sangre periférica de individuos con síndrome IPEX muestran una producción excesiva de las citocinas de Th2 IL-4, IL-5, IL-10 e IL-13, y decremento de la producción de la citocina de Th1 IFN-γ. Las opciones de tratamiento son agentes inmunosupresores (p. ej., ciclosporina, tacrolimus) solos o en combinación con esteroides; sirolimus (rapamicina) para personas en quienes la terapia con tacrolimus es tóxica o resulta ineficaz; factor estimulante de colonias de granulocitos (G-CSF, filgrastim) para neutropenia autoinmune; apoyo nutricional, y tratamiento estándar de la diabetes mellitus y enfermedad tiroidea autoinmune. Si se efectúa en etapas tempranas, el trasplante de médula ósea (BMT) usando regímenes de acondicionamiento no mieloablativos puede resolver síntomas clínicos. Si se conoce la mutación específica para familia, el análisis de secuencia FOXP3 en varones en riesgo puede emprenderse inmediatamente después del nacimiento a fin de permitir el diagnóstico temprano y el BMT antes de que ocurra daño importante de órgano; de otro modo, se necesita vigilancia de varones en riesgo por si aparecieran síntomas para permitir el diagnóstico y tratamiento tempranos. El síndrome IPEX se hereda de una manera ligada a X. El riesgo para hermanos del probando depende del estado de portador de la madre. Si la madre del probando es una portadora, la probabilidad de que transmita la mutación que causa la enfermedad en cada embarazo es de 50%. Los varones que heredan la mutación estarán afectados; las mujeres que heredan la mutación son portadoras y no estarán afectadas. Los varones afectados transmiten la mutación que causa enfermedad a todas sus hijas y a ninguno de sus hijos. Las pruebas prenatales para embarazos en riesgo son posibles para familias en las cuales se ha identificado la mutación que causa enfermedad. SÍNDROME POEMS (MIELOMA OSTEOESCLERÓTICO) El síndrome POEMS (polineuropatía, organomegalia, endocrinopatía, espiga M, anormalidades cutáneas [skin]), que a menudo se observa como un dato concomitante de la enfermedad de Castleman 24/8/11 23:12:23 booksmedicos.org CAPÍTULO 2 (hiperplasia de ganglios linfáticos con células gigantes), incluye diversas endocrinopatías de las suprarrenales, la tiroides, la hipófisis, gónadas, paratiroides y páncreas. El síndrome POEMS despliega diversas endocrinopatías en los trastornos linfoproliferativos y probable disfunción de células B. Además del reporte en el cual 2 de 11 pacientes con gammapatía monoclonal y alguna forma de autoinmunidad tuvieron POEMS, el origen de las manifestaciones endocrinológicas del POEMS todavía no se establece como autoinmune. Cuando se relaciona con enfermedad de Castleman, el virus del herpes relacionado con Kaposi (HHV8) puede estar implicado en la patogenia de la linfoproliferación y la gammapatía. Según se informa, dos terceras partes de los pacientes con POEMS tuvieron al menos una anormalidad endocrina en el momento de la presentación. En el transcurso de la enfermedad, aparecieron anormalidades endocrinas en otro 10% de los pacientes con POEMS. El hipogonadismo parece ser la anormalidad endocrina más común. Se han reportado concentraciones altas de hormona estimulante del folículo (FSH) en ausencia de hipogonadismo primario. Según se informa, una tercera parte de los pacientes tiene disfunción eréctil, con concentraciones séricas bajas de testosterona. En 14% de los pacientes hay hipotiroidismo que requiere terapia. En una serie, otro 12% tuvo incrementos leves de la concentración de TSH, pero concentración normal de tiroxina. En 16% de los pacientes con POEMS hay anormalidades del eje suprarrenal-hipófisis en el momento de la presentación; 5% de los pacientes presenta insuficiencia suprarrenal más tarde durante la evolución de su enfermedad. En 3% de los pacientes hay diabetes mellitus. En una serie de 99 pacientes con POEMS, las concentraciones séricas de hormona paratiroidea estuvieron aumentadas en tres de cuatro pacientes en quienes se midió. Por último, si 02Gardner(027-046).indd 45 Autoinmunidad endocrina 45 bien todavía es hipotético para el POEMS, se han descrito mecanismos de enfermedad mediados por anticuerpos (enfermedad de Graves) en pacientes con otras gammapatías. REFERENCIAS Cooper GS, Bynum ML, Somers EC. Recent insights in the epidemiology of autoimmune diseases: improved prevalence estimates and understanding of clustering of diseases. J Autoimmun. 2009 Oct 8;33:197-207. [Epub ahead of print] [PMID: 19819109]. Elagin RB, Balijepalli S, Diacovo MJ, Baekkeskov S, Jaume JC. Homing of GAD65 specific autoimmunity and development of insulitis requires expression of both DQ8 and human GAD65 in transgenic mice. J Autoimmun. 2009;33:50. [PMID: 19289270]. Janeway CA, Jr, Travers P, Walport M, Shlomchik MJ, eds. Immunobiology: The Immune System in Health and Disease. 6th ed. New York: Garland Science; 2005. Jaume JC, Parry SL, Madec AM, Sonderstrup G, Baekkeskov S. Suppressive effect of glutamic acid decarboxylase 65-specific autoimmune B lymphocytes on processing of T cell determinants located within the antibody epitope. J Immunol. 2002;169:665. [PMID: 12097368]. Khoury S, Sayegh M. The roles of the new negative T cell costimulatory pathways in regulating autoimmunity. Immunity. 2004;20:529. [PMID: 15142522]. Lanzavecchia A. Immunology. Licence to kill. Nature. 1998;393:413. [PMID: 9623994]. McLachlan SM, Nagayama Y, Rapoport B. Insight into Graves hyperthyroidism from animal models. Endocr Rev. 2005;26:800. [PMID: 15827111]. Mirocha S, Elagin RB, Salamat S, Jaume JC. T regulatory cells distinguish two types of primary hypophysitis. Clin Exp Immunol. 2009;155:403. [PMID: 19077086]. Roitt IM, Delves PJ. Roitt’s Essential Immunology. 10th ed. Oxford: Blackwell Science; 2001. Skyler JS, Krischer JP, Wolfsdorf J, et al. Effects of oral insulin in relatives of patients with type 1 diabetes: The Diabetes Prevention Trial—Type 1. Diab Care. 2005;28:1068. [PMID: 15855569]. 24/8/11 23:12:23 booksmedicos.org 02Gardner(027-046).indd 46 24/8/11 23:12:23 booksmedicos.org C Endocrinología y epidemiología clínica basadas en evidencia A 3 P Í T U L O David C. Aron, MD, MS ARR Reducción de riesgo absoluto PiD Positividad en enfermedad CI Intervalo de confianza QALY Año de vida ajustado por calidad CV Coeficiente de variación RCT Estudio controlado, aleatorizado EBM Medicina basada en evidencia ROC ER Tasa de evento Característica operativa del receptor, o rendimiento diagnóstico NiH Negatividad en salud RRR Reducción del riesgo relativo NNT Número necesario para tratar USPSTF U.S. Preventive Services Task Force El médico individual encara muchísimos diagnósticos potenciales, limitaciones de la capacidad diagnóstica, enfermedad subclínica identificada mediante análisis más que por medio de manifestaciones clínicas, y cambios rápidos del conocimiento científico. El paradigma de la toma de decisiones clínica basado en la suposición de que todo lo que se necesita para guiar la práctica clínica es la experiencia personal (pese a no ser sistemática), el entendimiento de la fisiopatología, y la capacitación meticulosa más sentido común, es insuficiente para abordar estos desafíos. Más aún, la integración de datos de investigación relevantes hacia la práctica clínica ha sido desordenada; el desfase entre el desarrollo del conocimiento científico y la introducción hacia la práctica puede ser de muchos años, y hay notoria variación de la práctica. Un método sistemático basado en principios de epidemiología clínica puede ayudar a abordar algunos de estos problemas. Este método cuantitativo ha formado la base primaria, aunque no la única, del movimiento de la medicina basada en evidencia (medicina fundamentada en datos científicos). Este movimiento postula que el entendimiento de ciertas reglas de evidencia se necesita para interpretar la literatura de manera correcta, y que los médicos que ejercen basados en el entendimiento anterior proporcionarán cuidado superior. En este capítulo se resumen algunos de los principios de la epidemiología clínica y de la endocrinología basada en evidencia, y algunas de sus limitaciones. EPIDEMIOLOGÍA CLÍNICA La epidemiología clínica consta de la aplicación de principios y métodos epidemiológicos a problemas que se encuentran en medicina clínica. La epidemiología clínica recalca un método cuantitativo y, por ende, se ocupa de recuentos de eventos clínicos. Sus aplicaciones son de suma importancia 1) en pruebas diagnósticas y en la manera en que los resultados modifican la probabilidad de la presencia de un trastorno particular, y 2) decisiones respecto al tratamiento en las cuales deben abordarse los beneficios y daños potenciales. Las técnicas de epidemiología clínica han adquirido cada vez más importancia a medida que los médicos confrontan la complejidad del ejercicio médico contemporáneo. PRUEBAS DIAGNÓSTICAS: CARACTERÍSTICAS DE LA PRUEBA La elección e interpretación apropiadas de pruebas diagnósticas, sean ensayos bioquímicos, procedimientos radiográficos, o datos clínicos, siempre ha sido esencial para la práctica clínica de la endocrinología. Estas pruebas, cuando se introducen en la literatura médica, se acompañan de grados variables de validación. La evaluación de la utilidad 47 03Gardner(047-064).indd 47 24/8/11 23:11:55 booksmedicos.org 48 CAPÍTULO 3 Endocrinología y epidemiología clínica basadas en evidencia de las pruebas por parte del médico, ahora aún más importante con el hincapié en el costo-eficacia, puede mejorarse por el conocimiento de los principios de EBM de pruebas. Los autores revisan algunos de estos conceptos en su aplicación al diagnóstico y el manejo de trastornos endocrinos, incluso los temas de características de la prueba, como sensibilidad y especificidad, curvas de característica operativa del receptor (ROC) o curvas de rendimiento diagnóstico, cocientes de probabilidad, valores predictivos y exactitud diagnóstica. La evaluación de la función endocrina empieza con una pregunta clínica. Mientras más vaga es la pregunta, más difícil es obtener una respuesta clara. Parte de este paso comprende un juicio clínico acerca de la probabilidad de la enfermedad antes de obtener una prueba y sus resultados. Esta probabilidad antes de la prueba se combina con las características de rendimiento de la prueba y su uso (sensibilidad y especificidad, curvas ROC, cocientes de probabilidad, valores predictivos y exactitud diagnóstica) para la interpretación apropiada. La variación es inherente en los sistemas biológicos. Por ende, en las pruebas diagnósticas debe tenerse en cuenta no sólo la variabilidad de las pruebas en sí y cómo se efectúan, sino también la variabilidad en las poblaciones en las cuales se desarrollaron las pruebas, tanto con enfermedad como sin ella. Los aspectos clave en el análisis de una prueba comprenden la reproducibilidad (precisión) y exactitud. La reproducibilidad describe qué tan cerca la prueba llega a producir los mismos resultados cada vez, y depende de factores como variabilidad intraobservador e interobservador (como en la evaluación de un dato físico o una radiografía) y, en el caso de pruebas bioquímicas, características como coeficientes de variación (CV) intraensayo e interensayo. Aunque en estudios en los que se utilizan radioinmunoanálisis y otros ensayos se reportan de manera sistemática CV intraensayo e interensayo, en pocos artículos se publican múltiples resultados efectuados en el mismo paciente (variación intraindividuo). Asimismo, se han efectuado relativamente pocos estudios acerca de la fiabilidad de las mediciones (esto es, el grado de variación intraindividuo). En un estudio se encontró que el número mínimo de mediciones repetidas necesario para alcanzar fiabilidad satisfactoria de la media de las concentraciones basales fue de 3 para el cortisol plasmático y de 18 para el cortisol salival. Las respuestas a pruebas dinámicas requirieron menos repeticiones para alcanzar la misma fiabilidad (una o dos muestras). La reproducibilidad depende de las condiciones en las cuales se realiza la prueba. Los individuos deben estar conscientes de la distinción entre eficacia y efectividad cuando se traducen resultados publicados hacia la práctica. Según se aplica a las pruebas diagnósticas, eficacia se refiere al grado al cual se ha mostrado científicamente que la prueba logra el resultado deseado. En contraste, efectividad se refiere al grado al cual la prueba logra este resultado en la práctica clínica real. Casi todos los estudios grandes se han realizado en escenarios de investigación y, así, son estudios sobre eficacia, mientras que la efectividad de casi todas las pruebas en la práctica no se ha evaluado de manera extensa. Al comparar los resultados propios con un reporte publicado o rango normal de laboratorio, es importante tener en cuenta esas condiciones (p. ej., prueba efectuada en un hospital en contraposición con el consultorio de un médico). La exactitud describe qué tan cerca la prueba llega a producir resultados que son una medida verdadera del fenómeno de interés; el sesgo sistemático de una prueba muy reproducible puede producir el mismo resultado incorrecto cada vez. Al igual que la reproducibilidad, la exactitud depende de las condiciones bajo las cuales se efectúa la prueba; la exactitud en la situación de la práctica clínica puede di- 03Gardner(047-064).indd 48 ferir de aquella en la situación experimental en la cual se ejerce control sobre muchas influencias extrañas. Cuando se interpreta una prueba, el resultado generalmente se compara con un rango normal. Con frecuencia, el rango normal se desarrolla al utilizar una población de referencia que se supone (o de preferencia que se muestra) que está libre de enfermedad. Por ejemplo, cuando se diseña una prueba que va a usarse en el diagnóstico de síndrome de Cushing, el grupo de referencia debe constar de individuos que tienen características clínicas sugestivas de síndrome de Cushing pero que en realidad no tienen el trastorno. Sin embargo, los grupos de referencia pueden estar constituidos por individuos que están fácilmente accesibles y no comparaciones más apropiadas. También es importante notar que al establecer un rango normal con base en una distribución gaussiana o normal, que abarca la media ± 2 desviaciones estándar, 5% de los individuos libres de enfermedad tiene un resultado fuera de los límites de lo normal. (Es importante notar que la definición de normal con base en una distribución de valores gaussiana sólo es una de varias definiciones de lo normal. Algunas otras incluyen la más representativa o la más común en una clase, la más idónea para la supervivencia, y la que no conlleva consecuencias [esto es, sin riesgo].) En la figura 3-1 se ilustran un rango normal y un rango en una población con enfermedad. Un resultado fuera de los límites normales no es equivalente a enfermedad. Más aún, los valores dentro del rango normal no necesariamente excluyen enfermedad. Los valores en la población de individuos con enfermedad se determinan por separado, y se evalúa la superposición con el rango normal. Sensibilidad y especificidad En circunstancias ideales, una prueba diagnóstica no tiene superposición entre los resultados de individuos que padecen la enfermedad y aquellos que no la padecen. Empero, la realidad es diferente. Las características de la prueba que describen esta superposición son sensibilidad y especificidad, y en forma típica se ilustran en un cuadro de 2 × 2. La sensibilidad y la especificidad se conocen en conjunto como características operativas (figura 3-2). Sensibilidad se refiere a la capacidad para identificar de manera correcta a individuos que tienen una enfermedad. La sensibilidad de un signo o síntoma (o de una prueba diagnóstica) es la proporción de pacientes con enfermedad que tiene un resultado positivo en la prueba, signo o síntoma. En contraste, especificidad se refiere a la capacidad para identificar de manera correcta a individuos que no padecen una enfermedad. La especificidad de una prueba es la proporción de pacientes sanos que tienen un resultado negativo en la prueba o que carecen de este signo o síntoma. De este modo, la sensibilidad de una prueba es igual al número de individuos con la enfermedad en quienes una prueba da positivo (positivo verdadero [TP]) dividido por el número de individuos con enfermedad (positivos verdaderos más negativos falsos [FN]), mientras que especificidad es igual al número de individuos sin enfermedad en quienes una prueba da negativo (negativos verdaderos) divididos por el número de individuos sin enfermedad (negativos verdaderos más positivos falsos [FP]). La sensibilidad a veces se denomina PiD o positividad en enfermedad, y la especificidad a veces se llama NiH o negatividad en salud. En teoría, la sensibilidad y especificidad son características de la prueba en sí y no de los pacientes en quienes se aplica esta última. Sin embargo, esto puede no ser correcto en la práctica. La sensibilidad de una prueba puede estar afectada por 24/8/11 23:11:55 booksmedicos.org Número de individuos CAPÍTULO 3 Sujetos normales + 2 SD −2 SD Valor de prueba Número de individuos Prueba ideal Sujetos normales Sujetos con enfermedad Ningún positivo o negativo falso Valor de la prueba Número de individuos Prueba menos que ideal Sujetos normales Sujetos con enfermedad + 2 SD Negativos falsos Positivos falsos Valor de la prueba FIGURA 3–1 Definición de un rango normal y pruebas diagnósticas. El panel superior muestra la distribución gaussiana (normal) de los valores de prueba en una población de individuos. El panel central ilustra dos de esas curvas que describen los datos en una prueba ideal. En este caso, no hay superposición en los resultados entre sujetos normales y sujetos con enfermedad (esto es, no hay resultados positivos falsos ni negativos falsos). El panel inferior ilustra los resultados de una prueba menos que ideal. Los sujetos normales con valores de prueba por arriba del umbral dado tienen resultados anormales (esto es, resultados positivos falsos), mientras que algunos sujetos con enfermedad tienen valores en la prueba por debajo de ese umbral (es decir, resultados normales o negativos falsos). la etapa o la gravedad de la enfermedad. La especificidad de una prueba puede depender de las características de la población de referencia. La naturaleza de los grupos que se usan para establecer los puntos de corte (límites, o valores de corte) que diferencian lo normal de lo anormal debe ser apropiada, y debe especificarse en cualquier reporte de una prueba diagnóstica. El valor elegido para un punto de corte también afecta la sensibilidad y la especificidad. Para ayudar al 03Gardner(047-064).indd 49 Endocrinología y epidemiología clínica basadas en evidencia 49 médico a valorar un reporte en una prueba diagnóstica, se ha propuesto una serie de preguntas (cuadro 3-1). La prueba de supresión con dexametasona durante toda la noche se usa comúnmente como una prueba de detección en el diagnóstico de síndrome de Cushing, y su uso ilustra algunos de los problemas en la práctica de pruebas diagnósticas. La combinación de los resultados de varios estudios indica una sensibilidad de 98.1%, y especificidad de 98.9% (figura 3-3). Sin embargo, los estudios individuales variaron, con sensibilidades de 83 a 100%, y especificidades de 77 a 100%. Aún más, en los estudios se usaron ensayos de cortisol, dosis de dexametasona, y criterios para positividad en una prueba, diferentes. Es necesario ser cauto al emitir conclusiones a partir de la combinación de esos datos. A fin de aplicar la sensibilidad y especificidad de una prueba derivada de una muestra de estudio a una población diferente, la prueba no puede desviarse de los métodos usados (p. ej., dosis de dexametasona, tipo de ensayo de cortisol, cronología de la administración de dexametasona, y ensayo de cortisol) cuando se determinó el punto de corte óptimo, y la muestra estudiada debe ser similar a la nueva población que se va a aprobar. Para satisfacer este último prerrequisito, la muestra estudiada debe explicar la variabilidad de individuos enfermos. Esto requiere que los sujetos con enfermedad se definan usando el mejor estándar disponible (independiente de la prueba en cuestión), e incluyan una muestra representativa suficientemente amplia de aquellos con enfermedad (p. ej., enfermedad leve en contraposición con grave, diferentes causas de enfermedad, así como edad, sexo y raza) para establecer un rango de mediciones fiable. Las características de la muestra de referencia de sujetos sin la enfermedad son igual de importantes. Si bien aún se cree que la prueba de supresión con 1 mg de dexametasona durante toda la noche tiene sensibilidad excelente, aunque de menos de 100%, tiene serios problemas con la especificidad, y se han descrito resultados positivos falsos con diversos fármacos, así como con diversas enfermedades médicas, quirúrgicas y psiquiátricas. Otro método para reportar el rendimiento de una prueba es la exactitud diagnóstica. Esto también puede obtenerse a partir del cuadro 2 × 2. La exactitud diagnóstica se define como la capacidad de una prueba para identificar de manera correcta a quienes tienen la enfermedad y a quienes no la tienen: Exactitud diagnóstica (TP + TN) (TP + TN + FP + FN) A partir de los datos compuestos de Crapo en la prueba de supresión con 1 mg de dexametasona durante toda la noche, se calcula que la exactitud diagnóstica es de 98.7%. Además de las características de los sujetos de estudio, el número de sujetos incluidos en la muestra también es crucial para evaluar la exactitud de la prueba. Cada característica operativa determinada en un estudio debe acompañarse por un intervalo de confianza (CI), un rango de valores calculado a partir del tamaño de la muestra y de error estándar, que expresa cierto grado de confianza (por lo general 90, 95 o 99%) en que la sensibilidad o especificidad verdadera desconocida yace en ese intervalo. Los CI son una medida de la precisión de un estimado. El rango del CI depende de dos factores: 1) el número de observaciones, y 2) la difusión en los datos (comúnmente medida como una desviación estándar). Mientras menor es el número de observaciones, más grande es el rango del CI, y cuanto mayor es la desviación estándar de los datos, mayor es el rango del CI. 24/8/11 23:11:55 booksmedicos.org 50 CAPÍTULO 3 Endocrinología y epidemiología clínica basadas en evidencia Enfermedad Resultado de la prueba + Presente − Presente + a Positivo verdadero (TP) b Positivo falso (FP) − c Negativo falso (FN) d Negativo verdadero (TN) Sensibilidad = a/(a + c) = TP/(TP + FN) Especificidad = d/(b + d) = TN/(TN + FP) Valor predictivo positivo = a/(a + b) = (TP/TP + FP) Valor predictivo negativo = d/(c + d) = TN/(TN + FN) Exactitud diagnóstica = (a + d)/(a + b + c + d) = (TP+ TN)/(TP + FP + TN + FN) Probabilidad antes de la prueba = (a + c)/(a + b + c + d) = (TP + FN)/(TP + FP + TN + FN) Cociente de probabilidad para un resultado de prueba positivo (LR+): = [a/(a + c)]/[b/b(b + d)] = tasa de TP/tasa de FP = [TP/(TP + FN)/(FP/TN + FP)] = sensibilidad/(1 − especificidad) Cociente de probabilidad para un resultado de prueba negativo (LR−): = [c/(a + c)]/[d/(b + d)] = tasa de FN/tasa de TN = [FN/(TP + FN)]/[TN + FP)] = (1 − sensibilidad)/especificidad FIGURA 3–2 Este cuadro 2 × 2 describe gráficamente la manera en que pueden efectuarse pruebas en individuos con y sin una enfermedad. Además de las limitaciones sobre las características operativas con base en las muestras a partir de las cuales se derivan los datos, la sensibilidad y especificidad no son independientes una de otra. Varían con la magnitud del punto de corte elegido para representar positividad y negatividad de la prueba. En general, a medida que aumenta la sensibilidad, la especificidad disminuye, y conforme la especificidad aumenta, la sensibilidad disminuye. Este fenómeno se describe gráficamente en una curva ROC. Curvas de característica operativa del receptor o curvas de rendimiento diagnóstico Una curva ROC ilustra gráficamente el intercambio entre las tasas de negativos y positivos falsos para diferentes puntos de corte de una CUADRO 3–1 Guía para evaluar estudios del rendimiento de prueba. Pregunta # 1 ¿La población de estudio está suficientemente bien descrita? Pregunta # 2 ¿El espectro de enfermedad en la población de estudio difiere del de mis pacientes (p. ej., sesgo de espectro)? Pregunta # 3 ¿Un resultado positivo en la prueba índice fue un criterio para remisión para la práctica de la prueba estándar? Pregunta # 4 ¿Hubo estado a ciegas de quienes interpretaron la prueba índice y quienes interpretaron la prueba estándar (p. ej., sesgo de revisión de la prueba)? Pregunta #5 ¿La prueba estándar fue una medida adecuada del estado verdadero del paciente? Reimpreso, con autorización, de Jaeschke R, Guyatt G, Sackett DL. Users’ guide to the medical literature. III. How to use an article about a diagnostic test. A. Are the results of the study valid? JAMA. 1994;271:389-391; y Jaeschke R, Guyatt G, Sackett DL. Users’ guide to the medical literature. III. How to use an article about a diagnostic test. B. What are the results and will they help me in caring for my patients? JAMA. 1994:271:703. 03Gardner(047-064).indd 50 prueba diagnóstica. En una curva ROC, la tasa de positivos verdaderos (sensibilidad) se grafica en el eje vertical, y la de positivos falsos (1-especificidad) se grafica en el eje horizontal para diferentes puntos de corte para la prueba. La línea diagonal discontinua en la figura 3-4 corresponde a una prueba que es positiva o negativa simplemente por casualidad (esto es, la tasa de positivo verdadero es igual a la tasa de positivo falso). Tal prueba no proporciona información útil. En circunstancias ideales, una prueba proporcionaría resultados que podrían graficarse en un punto en la esquina superior izquierda: tasa de positivo verdadero de 100% y tasa de negativo verdadero de 100%. Mientras más cerca está una curva ROC a la esquina superior izquierda del gráfico, más exacta es, porque la tasa de positivo verdadero es de 1, y la de positivo falso es de 0. A medida que el criterio para positividad en una prueba se hace más estricto, el punto en la curva que corresponde a la sensibilidad y especificidad (punto A) se mueve hacia abajo y hacia la izquierda (menor sensibilidad, la mayor especificidad). Si se requiere menos evidencia para positividad en una prueba, el punto en la curva que corresponde a sensibilidad y especificidad (punto B) se mueve hacia arriba y hacia la derecha (sensibilidad más alta, especificidad más baja). El análisis del área entre los resultados reales y la línea recta indica qué tan buena es la prueba. Mientras mayor es el área bajo la curva, mejor es la prueba. Dependiendo del propósito de la prueba, las curvas pueden usarse para decidir un valor de corte óptimo para una prueba única. Por ejemplo, con una prueba de detección, típicamente se desea sensibilidad alta, y el intercambio es menor especificidad. El punto de corte también puede elegirse en función de los costos de salud (morbilidad y mortalidad vinculadas con un error en el diagnóstico), los costos financieros, o la necesidad de información máxima (la posición operativa da el mayor incremento de la probabilidad después de la prueba). Las curvas ROC también pueden usarse para comparar dos o más pruebas al comparar las áreas bajo las curvas, que representan la exactitud inherente de cada prueba. En la figura 3-5 se proporciona un 24/8/11 23:11:56 booksmedicos.org CAPÍTULO 3 Endocrinología y epidemiología clínica basadas en evidencia 51 Síndrome de Cushing Supresión con 1 mg de dexametasona durante toda la noche Presente Ausente Supresión nula 151 5 Supresión 3 461 Sensibilidad = 151/(151 + 3) = 98.1% Especificidad = 461/(5 + 461) = 98.9% A Síndrome de Cushing Supresión con 1 mg de dexametasona durante toda la noche Presente Ausente Supresión nula 151 101 Supresión 3 858 Especificidad = 858/(101 + 858) = 89.5% B Síndrome de Cushing Supresión con 1 mg de dexametasona durante toda la noche Presente Ausente Supresión nula 151 96 Supresión 3 397 Especificidad = 397/(96 + 397) = 80.5% C FIGURA 3–3 Diagnóstico de síndrome de Cushing con la prueba de supresión con 1 mg de dexametasona durante toda la noche: características de la prueba con testigos normales (panel A); todos los testigos (panel B), y testigos “obesos” y “otros” (panel C). Estos datos muestran cómo la especificidad de la prueba es afectada por los tipos de sujetos testigo. (Reproducida, con autorización, de Crapo L. Cushing’s syndrome: a review of diagnostic tests. Metabolism. 1979;28:955.) ejemplo de la comparación del rendimiento de diferentes pruebas para el diagnóstico de feocromocitoma. Aun así, es importante recordar que las curvas ROC sólo son tan buenas como las características operativas a partir de las cuales se generan. Por último, la determinación de estrategias diagnósticas costoeficaces requiere evaluación cuidadosa no sólo de una prueba de manera aislada, sino también en el contexto de otra información disponible y la probabilidad de enfermedad. Esta es la esencia de los modelos bayesianos de toma de decisiones. En este modelo, el médico actualiza su creencia en una hipótesis con cada nuevo artículo de información; se otorgan diferentes pesos a la nueva información dependiendo de sus características operantes. Es necesario considerar la cuestión del valor añadido por una prueba o procedimiento. Esto puede evaluarse con curvas ROC y modelos estadísticos. Valores predictivos, cocientes de probabilidad y exactitud diagnóstica La sensibilidad y especificidad son características de prueba importantes, pero el médico desea saber cómo interpretar un resultado de prueba. Los valores predictivos ayudan en este sentido. El valor pre- 03Gardner(047-064).indd 51 dictivo positivo (valor diagnóstico de un resultado positivo) es la proporción de pacientes con positividad en una prueba que en realidad tienen la enfermedad (figura 3-6). De modo similar, el valor predictivo negativo (valor diagnóstico de un resultado negativo) es la proporción de aquellos con una prueba negativa que no tienen la enfermedad. Dado que cada uno de estos valores se calcula usando resultados provenientes tanto de individuos con la enfermedad en cuestión como sin esta última, la prevalencia de la enfermedad tiene gran repercusión sobre los valores. Para cualquier sensibilidad y especificidad dadas, mientras más baja es la prevalencia de enfermedad (o más baja es la probabilidad antes de la prueba), más resultados positivos falsos hay (figura 3-6). El cociente de probabilidad, que se deriva a partir de la sensibilidad y la especificidad, es una expresión de las probabilidades de que un signo, síntoma o resultado de prueba se espere en un paciente con una enfermedad dada en comparación con uno sin la enfermedad. Hay dos formas del cociente de probabilidad: el cociente de probabilidad para positividad de un dato, y el cociente de probabilidad para negatividad de un dato. Los cálculos se muestran en la figura 3-2. Los cocientes de probabilidad ofrecen más ventajas sobre la sensibilidad y especificidad. Son los más útiles para calcular las probabilidades des- 24/8/11 23:11:56 booksmedicos.org 52 CAPÍTULO 3 Endocrinología y epidemiología clínica basadas en evidencia A 1.0 1.00 0.8 Tasa de positivos verdaderos (sensibilidad de la prueba) Tasa de positivos verdaderos B A 0.6 0.4 0.2 0.75 0.50 Normetanefrina plasmática Metanefrina plasmática Dopamina urinaria 0.25 Epinefrina urinaria Noradrenalina urinaria 0 0.2 0.4 0.6 0.8 Tasa de positivos falsos 1.0 FIGURA 3–4 Curva de característica operativa del receptor (ROC) o curva de rendimiento diagnóstico. En una curva ROC, la tasa de positivos verdaderos (sensibilidad) se grafica en el eje vertical, y la de positivos falsos (1-especificidad), en el eje horizontal, para diferentes puntos de corte (límites, o valores de corte) para la prueba. La línea diagonal discontinua corresponde a una prueba que es positiva o negativa simplemente por azar (esto es, la tasa de positivos verdaderos es igual a la de positivos falsos). Mientras más cerca está una curva ROC a la esquina superior izquierda del gráfico, más exacta es, porque la tasa de positivos verdaderos es de 1 y la de positivos falsos es de 0. A medida que el criterio para positividad en una prueba se hace más estricto, el punto en la curva que corresponde a sensibilidad y especificidad (punto A) se mueve hacia abajo y hacia la izquierda (sensibilidad más baja, especificidad más alta); si se requiere menos evidencia para positividad en una prueba, el punto en la curva que corresponde a la sensibilidad y especificidad (punto B) se mueve hacia arriba y hacia la derecha (sensibilidad más alta, especificidad más baja). El análisis del área entre los resultados reales y la línea recta indica qué tan buena es la prueba. Mientras mayor es el área bajo la curva, mejor es la prueba. pués de la prueba dadas la prevalencia (una probabilidad) y los cocientes de probabilidad. Se ha publicado un nomograma conveniente para esto (figura 3-7). UN MÉTODO PARA EL DIAGNÓSTICO EN LA PRÁCTICA Al abordar un caso, el médico hace una serie de inferencias acerca de la naturaleza de la enfermedad de un paciente, y procede hacia una hipótesis diagnóstica o diagnóstico inicial, junto con algunas alternativas —generación de un diagnóstico diferencial—. Aunque podría crearse una lista de todas las causas posibles de las molestias del paciente (esto es, un diagnóstico diferencial posibilista), los médicos experimentados generan un diagnóstico diferencial que es una combinación de probabilístico (esto es, considerar primero los trastornos que son más probables), pronóstico (o sea, considerar primero los trastornos que son más graves si pasan inadvertidos), y pragmático (es decir, considerar primero los trastornos que muestran más respuesta al tratamiento). El médico a continuación refina las hipótesis diagnósticas, a veces usando indicios del interrogatorio y el examen físico, y a menudo con el uso de análisis de laboratorio o estudios radiográ- 03Gardner(047-064).indd 52 Metanefrinas totales urinarias 0.25 0.50 0.75 1.00 Tasa de positivos falsos (1 – especificidad) B Tasa de positivos verdaderos (sensibilidad de la prueba) 0 0.00 0.00 1.00 0.75 0.50 0.25 Metanefrinas plasmáticas fraccionadas Metanefrinas y catecolaminas totales urinarias 0.00 0.00 0.50 1.00 0.25 0.75 Tasa de positivos falsos (1 – especificidad) FIGURA 3–5 Curvas de característica operativa del receptor (ROC) o curvas de rendimiento diagnóstico para pruebas diagnósticas para feocromocitoma. Curva de característica operativa del receptor (ROC). En una curva ROC, la tasa de positivos verdaderos (sensibilidad) se grafica en el eje vertical, y la de positivos falsos (1-especificidad), en el eje horizontal, para diferentes puntos de corte (límites, o valores de corte) para la prueba. Una línea diagonal dibujada para los puntos donde la tasa de positivos verdaderos = tasa de positivos falsos corresponde a una prueba que es positiva o negativa sólo por azar. Mientras más cerca está una curva ROC a la esquina superior izquierda del gráfico, más exacta es, porque la tasa de positivos verdaderos es de 1 y la de positivos falsos es de 0. Conforme el criterio para positividad en una prueba se hace más estricto, el punto en la curva que corresponde a la sensibilidad y especificidad se mueve hacia abajo y hacia la izquierda (sensibilidad más baja, especificidad más alta); si se requiere menos evidencia para positividad en una prueba, el punto de la curva que corresponde a sensibilidad y especificidad se mueve hacia arriba y hacia la derecha (sensibilidad más alta, especificidad más baja). El análisis del área entre los resultados reales y la línea que representa el azar solo, indica qué tan buena es la prueba. Mientras mayor es el área bajo la curva, mejor es la prueba. El área bajo la curva de metanefrinas libres en el plasma excede la de otras pruebas, lo que indica que es más exacta en general. 24/8/11 23:11:56 booksmedicos.org CAPÍTULO 3 Prevalencia de enfermedad o probabilidad antes de la prueba 0.1% 1% 10% 50% 90% Valor predictivo positivo 0.89% 8.33% 50.0% 90.0% 98.78% Valor predictivo negativo 99.99% 99.89% 98.78% 90% 50.0% FIGURA 3–6 Valores predictivos positivo y negativo en función de la prevalencia de enfermedad, suponiendo que la sensibilidad y especificidad de la prueba es de 90% para cada uno. ficos. Al hacerlo, el médico trata de reducir la incertidumbre inherente, de modo que pueda prescribirse el curso de tratamiento más apropiado. El primer paso en este proceso es entender el concepto de probabilidad. Una probabilidad es una expresión de posibilidad y, así, representa una opinión de la frecuencia relativa con la cual es probable que ocurra un evento. En el caso del diagnóstico, la probabilidad es una expresión numérica de la incertidumbre del médico acerca de un diagnóstico; expresar una opinión clínica en términos subjetivos como probable y posible está lleno de imprecisiones y malentendidos. A la certeza de que una enfermedad está presente se asigna una probabilidad de uno; a la certeza de que una enfermedad no está presente se asigna una probabilidad de cero, y la opinión de un médico respecto a la presencia o ausencia de la enfermedad por lo general cae en algún lugar entre ambas. Por supuesto, las probabilidades se deri0.1 99 0.2 0.5 1 2 5 10 20 30 40 50 60 70 80 90 95 1000 500 200 100 50 20 10 5 2 1 0.5 0.2 0.1 0.05 0.02 0.01 0.005 0.002 0.001 95 90 80 70 60 50 40 30 20 10 5 2 1 0.5 0.2 0.1 99 Probabilidad antes de la prueba Proporción de probabilidad Probabilidad después de la prueba FIGURA 3–7 Nomograma para cocientes de probabilidad. (Adaptada de Fagan TJ. Letter: nomogram for Bayes theorem. N Engl J Med. 1975;293;257. Reimpresa, con autorización, de The New England Journal of Medicine. Copyright 1975, Massachusetts Medical Society.) 03Gardner(047-064).indd 53 Endocrinología y epidemiología clínica basadas en evidencia 53 van de diferentes fuentes de datos que varían en su fiabilidad y aplicación a un paciente dado, como la experiencia del médico (casos recordados), estudios de investigación, y estudios epidemiológicos basados en la población. Por ende, cierto grado de incertidumbre es inherente a una probabilidad dada, y la confianza con la cual puede fiarse en una probabilidad dada depende en gran medida de los datos que la fundamentan. El método diagnóstico para minimizar la incertidumbre requiere cuatro pasos. En primer lugar, el médico empieza con un estimado de probabilidad con base en las impresiones clínicas iniciales. Este punto de partida se conoce como la probabilidad antes de la prueba o a priori, y es un número entre cero y uno que expresa la probabilidad de enfermedad. Por ejemplo, un médico que atiende una población grande de pacientes con diabetes mellitus puede creer que un paciente de 55 años de edad con poliuria, polidipsia, pérdida de peso y fatiga, tiene una probabilidad de 0.70 de padecer diabetes mellitus (esto es, si hubiera 100 individuos con esas características, 70 tendrían diabetes). En segundo lugar, el médico determina la probabilidad umbral para el tratamiento, que se define como la probabilidad de enfermedad a la cual se es indiferente entre dar tratamiento y no darlo. El establecimiento de una probabilidad de umbral de tratamiento toma en cuenta los costos (no sólo en el sentido monetario) y beneficios de tratar o no tratar. Dado que la probabilidad se fundamenta en la falta de certeza acerca de la presencia o ausencia de enfermedad, es inevitable que algunos pacientes que no están enfermos reciban tratamiento, y que otros que lo están no lo reciban. En tercer lugar, si la probabilidad antes de la prueba es mayor que la probabilidad umbral, el médico opta por tratar; si es menor que la probabilidad umbral, el médico opta por no tratar. Si el médico no se siente suficientemente cómodo acerca de la presencia o ausencia de enfermedad, puede optar por solicitar más pruebas con el objetivo de acercarse más a la certeza. El cuarto paso comprende tomar información obtenida a partir de las pruebas y usarla para actualizar la probabilidad antes de la prueba. La probabilidad actualizada, o después de la prueba, también puede servir como una nueva probabilidad antes de la prueba para el siguiente paso en la prueba de hipótesis (figura 3-8). La probabilidad de umbral de tratamiento depende de la eficacia de la terapéutica, incluso sus efectos adversos. En general, la probabilidad de umbral de tratamiento generalmente es baja cuando el tratamiento genera un alto beneficio para pacientes enfermos, o un riesgo bajo de daño para pacientes no enfermos, o en ambas circunstancias. De igual modo, la probabilidad de umbral de tratamiento por lo general es alta cuando hay un riesgo alto para pacientes no enfermos, o beneficio bajo para pacientes enfermos, o en ambas situaciones. Por ejemplo, un endocrinólogo que está evaluando un microadenoma hipofisario encontrado de manera incidental necesitaría estar tan seguro como sea posible de que el paciente sufrió hipersecreción de hormona antes de recomendarle resección quirúrgica, debido al riesgo alto de dañar a pacientes no enfermos en comparación con el beneficio para pacientes enfermos. Los mismos principios se aplican a las pruebas diagnósticas. Hay un umbral de prueba que se define como la probabilidad de enfermedad a la cual se es indiferente entre realizar una prueba y no realizarla. Dependiendo de las circunstancias, uno daría tratamiento sin efectuar la prueba, o no efectuaría la prueba y haría caso omiso del problema. Las pruebas pueden combinarse con la esperanza de que aumente la exactitud diagnóstica. Dos pruebas pueden efectuarse en paralelo 24/8/11 23:11:57 booksmedicos.org 54 CAPÍTULO 3 Endocrinología y epidemiología clínica basadas en evidencia Resultado positivo de la prueba Probabilidad antes de la prueba Probabilidad después de la prueba Información nueva 0.5 0 1.0 Probabilidad de enfermedad Resultado negativo de la prueba Probabilidad después de la prueba Probabilidad antes de la prueba Nueva información 0.5 0 1.0 Probabilidad de enfermedad Determinación de tratar o no tratar con base en la probabilidad Umbral de tratamiento No tratar 0 Tratar 0.5 Probabilidad de enfermedad 1.0 FIGURA 3–8 Ajustes de probabilidades con nueva información y umbrales de tratamiento. El panel superior muestra una probabilidad de enfermedad antes de la prueba de aproximadamente 0.4. Con la nueva información proporcionada por una prueba, la probabilidad aumentó aproximadamente 0.7. El panel central muestra la misma probabilidad antes de la prueba, pero un resultado negativo de la prueba redujo la probabilidad de enfermedad a aproximadamente 0.15. La probabilidad umbral de tratamiento es la probabilidad por arriba de la cual se daría tratamiento. El valor umbral real depende de la morbilidad y mortalidad de la enfermedad, y de los efectos adversos (morbilidad y mortalidad) del tratamiento. (de manera simultánea) o en serie (de modo secuencial). Cuando dos pruebas se realizan en paralelo, un resultado positivo en una u otra establece el diagnóstico; cuando dos pruebas se efectúan en serie, se requieren resultados positivos en ambas para hacer el diagnóstico. Así, las pruebas paralelas aumentan la sensibilidad a costa de la especificidad, mientras que las pruebas en serie incrementan la especificidad a costa de sensibilidad. Para que este método sea mejor que una prueba sola, la segunda prueba tiene que brindar información no proporcionada por la primera prueba. Una práctica común es repetir la misma prueba. Este método puede ser bastante lógico cuando el trastorno es activo de manera intermitente (p. ej., síndrome de Cushing intermitente) o cuando hay preocupación acerca de la manera en que se efectuó la primera prueba. Cuando las pruebas se realizan en serie, la primera prueba por lo general es aquella con la sen- 03Gardner(047-064).indd 54 sibilidad más alta de modo que se descubren muchos pacientes que padecen la enfermedad. A continuación se identifican resultados positivos falsos mediante una segunda prueba que tiene especificidad más alta. En otro método para la práctica de pruebas secuencial se usa como la primera prueba aquella con especificidad más alta, de modo que menos pacientes sin la enfermedad siguen adelante hacia la práctica de pruebas adicionales. Este método tiene sentido cuando la segunda prueba se relaciona con más morbilidad. Ajustar puntos de corte para la primera prueba puede hacerla 100% específica (a costa de algo de sensibilidad). Este método se ha usado con frecuencia en pruebas relacionadas con síndrome de Cushing. Se aplica una advertencia al método para elegir el punto de corte. Además de considerar si los pacientes que no padecen la enfermedad son un grupo testigo apropiado, debe ponerse atención al tamaño de la muestra. Es necesario ser cauto al aplicar las características de la prueba derivadas de muestras pequeñas. PRINCIPIOS EPIDEMIOLÓGICOS APLICADOS A DECISIONES DE TRATAMIENTO La interpretación apropiada de los resultados de estudios clínicos y de las repercusiones de los tratamientos sobre eventos clínicos es crucial para la toma de decisiones. El uso de un cuadro 2 × 2 puede facilitar este proceso (figura 3-9). La tasa de eventos (ER) es la tasa de aparición del resultado de interés. La reducción del riesgo relativo (RRR) es la disminución proporcional de las tasas de malos resultados entre participantes experimentales y testigos en un estudio, y puede calcularse como: RRR 1 – Riesgo relativo de tratamiento expe e rimental Riesgo relativo de tratamiento de testigo La RRR por lo general se reporta acompañada por un CI de 95%. La reducción de riesgo absoluto (ARR) es la diferencia aritmética absoluta en casos de resultados inadecuados entre participantes experimentales y testigos en un estudio, y por lo general se acompaña de un CI de 95%. Otra manera de considerar esto es preguntar cuántos pacientes tendrían que tratarse para prevenir un resultado negativo o alcanzar un resultado favorable adicional. Esto se llama número necesario para tratar (NNT), y se calcula como 1/ARR, y se acompaña por un CI de 95%. Se proporciona un ejemplo (figura 3-9) a partir de los resultados de un estudio clínico. En el United Kingdom Prospective Diabetes Study (UKPDS-38), pacientes hipertensos con diabetes tipo 2 se asignaron al azar a control estrecho en contraposición con uno menos estrecho de la presión arterial. Los pacientes con control estrecho de la presión arterial tuvieron menos complicaciones relacionadas con la diabetes y menos muertes debidas a esta última en comparación con los pacientes con control menos estrecho de la presión arterial. Al cabo de un periodo de ocho años de tratamiento, 15.9% de los pacientes en el grupo testigo con control menos estrecho había muerto por complicaciones de la diabetes en comparación con 10.9% en el grupo con control estrecho. Para aplicar estas estadísticas en la toma de decisiones clínicas a pacientes, es necesario calcular la ARR, la RRR y el NNT. La RRR de 32% indica que alrededor de una tercera parte de las muertes es- 24/8/11 23:11:57 booksmedicos.org CAPÍTULO 3 Endocrinología y epidemiología clínica basadas en evidencia 55 Resultado Grupo de tratamiento Resultado negativo Resultado positivo Experimental a b Testigo c d Riesgos relativos RRa—tasa de riesgo de que el resultado negativo ocurra en el grupo experimental = a/(a + b) RRb—tasa de riesgo de que el resultado negativo ocurra en el grupo testigo = c/(c + d) RR—el riesgo relativo de que el resultado negativo ocurra en el grupo con tratamiento experimental en comparación con tratamiento testigo = RRa/RRb = {a/(a + b)}/{c/(c + d)} Reducción de riesgo relativo (RRR) = (1 – RR) × 100% Reducción de riesgo absoluto (ARR) = RRb – RRa Número necesario para tratar (NNT) = 1/ARR EJEMPLO: Figura de cuadro 2 × 2 para el UKPDS Trial of Tight Control of Blood Pressure in Patients with Diabetes Resultado—muertes por diabetes Resultado negativo —muerte Grupo de tratamiento Resultado positivo —vivo Experimental (n = 758) 82 676 Testigo (n = 390) 62 328 RRa—10.8% RRb—15.9% RR—0.68 RRR—32% ARR— 5.1% NNT— 20 FIGURA 3–9 Un cuadro 2 × 2 para grupos y resultados de tratamiento. peradas se previno mediante control estrecho de la presión arterial. Sin embargo, aunque la RRR puede ser similar en diferentes grupos de riesgo, las ARR no lo son. Las ARR se hacen más pequeñas cuando las tasas de evento son bajas, mientras que la RRR permanece constante. Así, la RRR puede ser engañosa. Mientras más baja es la ER en el grupo testigo, mayor es la diferencia entre la RRR y la ARR. En otras palabras, los beneficios del tratamiento según se refleja en la ARR por lo general son mayores en pacientes que tienen riesgo más alto de resultados negativos que en aquellos con riesgo más bajo de estos últimos. La RRR no discrimina entre los efectos del tratamiento absolutos que son importantes en clínica y los que son triviales. El NNT es de 20, de modo que se necesitaría tratar a 20 pacientes durante ocho años con control estrecho de la presión arterial para prevenir una muerte por diabetes. El NNT puede usarse con facilidad para comparar distintos tratamientos. En este caso, la RRR fue de 32% y la ARR de 5.1%. Si un tratamiento diferente con la misma RRR de 32% tiene una ARR de 0.51%, el NNT sería de 196, lo que indica que se necesitaría un esfuerzo mucho mayor para lograr un resultado favorable adicional. Este esfuerzo podría o no valer la pena, dependiendo de diversos factores. Un método mediante el cual pueden determinarse umbrales de tratamiento es el análisis de decisiones. 03Gardner(047-064).indd 55 ANÁLISIS DE DECISIONES El análisis de decisiones es un recurso matemático diseñado para facilitar decisiones clínicas complejas en las cuales deben considerarse de manera simultánea muchas variables. Este procedimiento analítico selecciona entre opciones diagnósticas o terapéuticas disponibles con base en el valor de probabilidad y el valor predeterminado (utilidad) de todos los resultados posibles de esas opciones. El análisis de decisiones proporciona un marco sistemático para organizar todos los datos relevantes para la decisión, de modo que sea menos probable que se haga caso omiso de las incertidumbres relevantes. La práctica de un análisis de decisiones requiere de definición clara del vínculo entre posibles cursos de acción y sus resultados relacionados, y la asignación de valores numéricos a diversos cursos de acción. Al hacerlo, el análisis de decisiones simplifica comparaciones entre diferentes estrategias. Hay considerable variación de la duración y la gravedad de la enfermedad entre los individuos. La elección de una opción de tratamiento en la situación de efectos impredecibles es un problema difícil, y la toma de decisiones respecto al valor esperado es un recurso útil. Cuando los resultados individuales son inciertos, el valor esperado es el resultado que se espera en promedio. En la preparación para efectuar un análisis de decisiones, primero es necesario definir el pro- 24/8/11 23:11:57 booksmedicos.org 56 CAPÍTULO 3 Endocrinología y epidemiología clínica basadas en evidencia blema con una declaración clara de las estrategias que van a examinarse. Pueden incluirse dos o más estrategias. Las decisiones clínicas tienen efectos sobre diferentes marcos de tiempo. Un paso importante en la definición de un problema en cuanto a decisión es decidir el horizonte de tiempo para que se evalúen los resultados. Por ejemplo, si van a compararse estrategias para el tratamiento de diabetes, un periodo de semanas a meses puede ser apropiado para evaluar el riesgo de episodio de hipoglucemia. Sin embargo, este horizonte de tiempo relativamente corto no sería apropiado cuando el resultado del estudio es la retinopatía diabética, en la cual un horizonte de tiempo de años sería una mejor elección. Después de elegir el problema y un horizonte de tiempo único, llevar a cabo un análisis formal típicamente comprende seis pasos generales: 1. Construcción de un árbol de decisión que mapea todas las posibilidades 2. Determinación y asignación de probabilidades 3. Asignación de utilidades a cada posible resultado 4. Determinación de la utilidad esperada 5. Elección del curso de acción que tiene la utilidad esperada más alta 6. Evaluación de la sensibilidad del curso de acción elegido a cambios de las probabilidades y las utilidades En un árbol de decisión, el término alternativa de decisión se refiere a una de las posibles estrategias que van a analizarse (figura 3-10). Cada alternativa se debe listar. En la figura 3-11 se presenta un árbol de decisión que muestra estrategias de tratamiento médico en contraposición con quirúrgico para enfermedad. La decisión en sí está representada mediante un cuadro llamado nodo de decisión. Se listan todos los resultados posibles para cada alternativa de decisión. Un evento que tiene resultados bajo el control del azar se denota mediante un nodo de azar. El símbolo de un nodo de azar es un círculo. La serie de eventos que lleva a los resultados clínicos se representa mediante una serie de nodos de azar y nodos de decisión. El árbol de decisión por lo general se escribe de izquierda a derecha, con el nodo de decisión Árbol de decisión Balanza Opción A inicial en el extremo izquierdo y los resultados finales en el extremo derecho. Un resultado final se representa mediante un nodo terminal. Puede haber cualquier número de resultados en un nodo de azar. Los resultados listados deben incluir todos los resultados posibles, y no deben superponerse. Además de este supuesto de exclusividad mutua, estructurar un árbol de esta manera supone que la probabilidad de que ocurra un evento no influye sobre la probabilidad de que ocurra(n) otro(s) evento(s). La estructura del árbol de decisión debe ser tan similar como sea posible para todas las estrategias, porque las diferencias pueden llevar a sesgo estructural en el análisis. El árbol de decisión antes descrito es relativamente sencillo, y este método no puede representar con facilidad situaciones clínicas dinámicas complejas con eventos recurrentes. Para representar el paso por múltiples estados de salud pueden usarse modelos más complejos, como los modelos de Markov. Los pacientes pueden pasar por una transición desde un estado de salud hacia otro con cierta probabilidad dentro de un periodo especificado o ciclo del modelo. Al igual que cada nodo terminal en un árbol de decisión estático, cada estado de salud en el modelo de Markov se relaciona con una medición clínica, utilidad o costo, específico. Un supuesto clave del modelo de Markov es que el futuro sólo está determinado por el estado de salud presente del individuo; los eventos previos a ese estado de salud, o el tiempo que se requirió para llegar ahí, no afectan el futuro del individuo, un supuesto simplificador que puede no ser cierto para algunos problemas de salud. Una ventaja del proceso de análisis de decisiones es que puede usarse para diversas medidas de resultado. La medida de resultado de interés determina la información necesaria para el análisis. Por ejemplo, pueden usarse medidas clínicas, como supervivencia después de tiroidectomía total por cáncer tiroideo diferenciado, preservación de la visión después de fotocoagulación con láser, o alcanzar una concentración blanco para la hemoglobina glucosilada. Las medidas económicas proporcionan medidas del costo y del uso de recursos. Cuando se incluyen las medidas de costo, es importante considerar la perspectiva de quién se representa; los análisis pueden reflejar el punto de vista de la sociedad como un conjunto, pagadores o pacientes. Un análisis de costos detallado puede usarse para análisis de costoeficacia o de costo-utilidad. Las mediciones de utilidad reflejan las Opción B Opción A Opción B Probabilidades Riesgos y beneficios A FIGURA 3–10 03Gardner(047-064).indd 56 Riesgos y beneficios B Resultados Resultados de la opción A de la opción B Balanceo de resultados y un árbol de decisión. 24/8/11 23:11:57 booksmedicos.org CAPÍTULO 3 Curación Antibióticos 0.1 Curación nula Úlcera infectada 0.9 Curación BKA 0.95 Muerte operatoria 0.05 0.9 0.5 0.75 0 FIGURA 3–11 Un árbol de decisión con probabilidades y utilidades. Esta muestra de árbol de decisión esboza estrategias de tratamiento médico en contraposición con quirúrgico: amputación por debajo de la rodilla (BKA) para una enfermedad particular. El nodo de decisión (cuadrado) representa la decisión en sí. Se listan todos los resultados posibles para cada alternativa de decisión, y emanan desde un círculo o nodo de azar. Los eventos están regidos por el azar. La serie de eventos que lleva a los resultados clínicos está representada por una serie de nodos de azar y nodos de decisión. Los nodos terminales (triángulos) denotan los resultados. Se listan las probabilidades y utilidades. Por ejemplo, si se eligen antibióticos, hay una probabilidad de curación de 10%, mientras que si se elige intervención quirúrgica, dicha probabilidad es de 95%. Sin embargo, aunque la intervención quirúrgica tiene una tasa de curación más alta, se deja al paciente con una amputación. Tener una BKA tiene utilidad más baja (p. ej., 0.75) en comparación con la antibioticoterapia (p. ej., 0.9). El resultado predicho es (0.1 × 0.9) + (0.9 × 0.5) o 0.54 para antibióticos en contraposición con (0.95 × 0.74) + (0.05 × 0) o 0.71 para intervención quirúrgica. Esto indica que en promedio la intervención quirúrgica es una mejor opción. preferencias de resultado. Para un individuo, las utilidades representan preferencias de calidad de vida. Son valores cuantitativos que se usan para resumir múltiples dimensiones, que pueden ser contradictorias. Por ejemplo, quienes toman decisiones a menudo deben elegir entre estrategias que tienen efectos diferentes sobre la duración de la vida y la calidad de vida, y que comprenden intercambios entre ambas. Tradicionalmente las utilidades se califican en una escala de 0 a 1. Se da una puntuación de 1 a la situación ideal, a menudo la salud perfecta. Se da una puntuación de 0 a la peor situación, la muerte (esto supone que no hay utilidades peores que la muerte). Se asignan valores entre 0 y 1 a los estados intermedios. Por ejemplo, vivir con diabetes mellitus puede recibir una puntuación de 0.80, menos que perfecto, pero preferible a la muerte. Entre los supuestos que fundamentan este método están: la estabilidad de estimados de utilidades, es decir, los estimados obtenidos antes de experimentar un evento no cambiarán después de que se ha experimentado el evento, y la suposición de no-importa-cómo-llegue-usted-ahí (es decir, la muerte u otros resultados tienen la misma utilidad independientemente de la ruta que el paciente siga para llegar ahí). Hay diferentes maneras de obtener valores de utilidad para diferentes estados de salud. Un método relativamente simple es la escala análoga visual, en la cual se pide a un sujeto que califique un estado de salud dado en una escala de 0 a 100. También hay maneras más específicas de determinar la utilidad. El método de juego estándar fue creado por Von Neumann y Morgenstern como un método para evaluar la utilidad. Una ventaja de este método es que incorpora las actitudes del participante acerca de correr riesgos, porque el proceso comprende consideración de un juego hipotético. Por ejemplo, con- 03Gardner(047-064).indd 57 Endocrinología y epidemiología clínica basadas en evidencia 57 sidérese un varón diabético de 74 años de edad con arteriopatía coronaria conocida y una úlcera en una extremidad inferior que presenta infección crónica. Su médico sugiere una amputación por debajo de la rodilla (BKA), pero también comenta la opción de un periodo de tratamiento con antibióticos en lugar de intervención quirúrgica. Suponga que los antibióticos tienen una tasa de curación de 10%, y que una amputación tiene una tasa de curación de 95%. Para evaluar la utilidad desde la perspectiva del paciente, es necesario listar todos los resultados posibles; clasificar los estados de resultado en orden de preferencia; asignar una utilidad de 1 al resultado más preferido y de 0 al resultado menos preferido, y formular situaciones en las cuales un paciente es indiferente respecto a elegir entre un juego (entre resultados de utilidad conocida) y algo seguro (que comprende un resultado con utilidad desconocida). Esta es la manera en la cual se determina la utilidad de cada resultado intermedio. Por ejemplo, suponga que el paciente decide que una curación con antibióticos es un resultado atractivo. Este resultado se compara con aquellos que tienen utilidades conocidas: salud perfecta y muerte. Cuando se le solicita que elija entre una curación con antibióticos en la cual tiene 90% de probabilidades de alcanzar salud perfecta y 10% de probabilidades de morir, el paciente es incapaz de elegir (es indiferente). Así, la utilidad para el resultado de curación con antibióticos es de 0.9. Sin embargo, una curación quirúrgica con una amputación es un escenario menos atractivo. La utilidad para una amputación es de sólo 0.75. Mediante un proceso similar, la utilidad de un fracaso de los antibióticos que hace necesaria una amputación es de 0.5. Las puntuaciones de utilidad entonces pueden incorporarse en un árbol de decisión (figura 3-11). La utilidad esperada para cada alternativa de decisión puede obtenerse al añadir cada valor (utilidad × probabilidad). La utilidad para cada resultado está a la derecha. Las probabilidades están debajo de las ramas de resultado. La utilidad para antibioticoterapia = (0.1 × 0.9) + (0.9 × 0.5) = 0.54, mientras que la utilidad para BKA = (0.95 × 0.75) + (0.05 × 0) = 0.71. En términos de la calidad de vida del paciente, el valor esperado de la amputación es mayor que el del tratamiento con antibióticos. Diferentes utilidades para estos estados de salud alterarían los análisis. El método de compensación de tiempo es otra manera de determinar la utilidad. La utilidad puede describirse como un número entre 0 y 1. Por ejemplo, un sujeto puede considerar 10 años con dolor por neuropatía diabética equivalentes a cinco años en salud perfecta. La utilidad de la neuropatía diabética sería de 0.5. De manera alternativa, la utilidad puede expresarse en años de vida ajustados por calidad (QALY). Para determinar el número de QALY asociado con un resultado, se especifica el horizonte de tiempo para el estado de resultado. A menudo, esta es una esperanza de vida del paciente en un estado de resultado particular. El número de años en salud completa que el sujeto ve como equivalente al tiempo especificado con ese resultado es el número correspondiente de QALY. Determinación de la probabilidad de cada evento casual Una vez que se forma la estructura del árbol de decisión, puede determinarse la probabilidad de cada evento casual. En general, esto se efectúa mejor al tomar una revisión sistemática de literatura médica publicada, revisada por pares (por expertos). Empero, este método supone que las probabilidades derivadas de un periodo en el pasado reflejan con exactitud las probabilidades en el futuro. Más aún, supo- 24/8/11 23:11:58 booksmedicos.org 58 CAPÍTULO 3 Endocrinología y epidemiología clínica basadas en evidencia ne que las probabilidades derivadas de otras situaciones se aplican a la que está en cuestión. Con todo, todas estas probabilidades deben reflejar la práctica real. Por ejemplo, si se está usando análisis de decisiones a fin de determinar la mejor estrategia para pacientes individuales específicos, las probabilidades deben ser las del sitio cuando va a suministrarse el cuidado. En ocasiones, no toda la información necesaria para el árbol de decisión está disponible. Esto suele ocurrir durante el análisis de una práctica relativamente nueva. De ser posible, se pueden reunir datos primarios o analizar datos secundarios. La opinión de expertos puede usarse en ausencia de datos relevantes. En un nodo de azar dado, la suma de probabilidades es igual a 1. Decisión respecto a una estrategia: cálculo del promedio, y análisis inverso del árbol El objetivo del análisis de decisiones es identificar la estrategia que lleve al resultado esperado más favorable. Para calcular el resultado esperado, se empieza en las medidas de resultado (típicamente el extremo derecho). Cada grupo de ramas, que empieza en un nodo de azar único, se reduce a un valor numérico único al multiplicar cada medida de resultado por la probabilidad relacionada con ese resultado y sumar todas las variables. Este es el proceso de análisis inverso del árbol de decisión. Este proceso se repite hasta que haya un valor numérico para cada estrategia en el nodo de decisión inicial. En este punto, se ha calculado el resultado esperado para cada estrategia. La estrategia que tiene el resultado más favorable es la estrategia preferida. Descuento de eventos futuros Se otorga un valor mayor a eventos actuales que a eventos futuros. Es mejor pagar 100 dólares estadounidenses en 10 años que pagarlos ahora. De modo similar, si se va a padecer una enfermedad, es preferible tenerla en el futuro que tenerla hoy. El valor de un evento futuro depende entonces de qué tan lejos en el futuro ocurre. El descuento se refiere a calcular el valor actual de un resultado que ocurre en el futuro. La tasa de descuento es la tasa anual a la cual se descuentan costos, que por lo general es la tasa de interés que el dinero daría si se invirtiera. Análisis de sensibilidad El análisis de sensibilidad es una parte importante del proceso de análisis de decisiones que prueba la estabilidad o solidez de una conclusión en un rango de suposiciones estructurales, juicios de valor y estimados de probabilidad. En el análisis inicial, o el análisis de casos base, se usan los mejores estimados para cada parte del modelo. En el análisis de sensibilidad, se determina un rango plausible de valores para cada porción del modelo. Se determinan las variables que más influencia tienen sobre el modelo. Pueden considerarse diferentes horizontes o perspectivas de tiempo. El objetivo es ver si las conclusiones cambian cuando se incluyen posibilidades dentro de un rango razonable. Análisis de costo-eficacia usando análisis de decisiones El análisis de costo-eficacia es el uso de análisis de decisiones para comparar estrategias en términos de su costo por unidad de producción. La producción es un resultado, como años de vida, utilidad, o casos de enfermedad prevenidos. Las proporciones de costo-eficacia se interpretan al compararlas con proporciones para otras estrategias. Una proporción de costo-eficacia creciente indica cuánto dinero adi- 03Gardner(047-064).indd 58 cional necesita gastarse para una estrategia mejor pero más cara para generar una unidad adicional de resultado. De importancia práctica, por lo general hay un límite para la cantidad de dinero que alguien responsable de establecer políticas está dispuesto a invertir para ganar un QALY; esto se denomina el umbral de disposición para pagar. El análisis de costo-utilidad es un tipo específico de análisis de costo-eficacia que utiliza QALY (u otras medidas de utilidad) como el criterio de valoración de eficacia. Por convención, los análisis de costo-utilidad a menudo se llaman análisis de costo-eficacia. Sin embargo, no en todos los estudios de costo-eficacia se utiliza la metodología de costo-utilidad. Puesto que usan QALY como un criterio de valoración, los análisis de costo-utilidad generan información que puede compararse a través de estados morbosos. Es importante notar que si bien son útiles para proporcionar un método de medición común entre resultados, deben hacerse varias suposiciones estrictas para comparar análisis de costo-eficacia. El grupo de medicina basada en evidencia (EBM) ha creado principios para evaluar análisis de decisiones, y se muestran en el cuadro 3-2. En el cuadro 3-3 se muestran análisis de decisiones representativos relacionados con trastornos endocrinos. OTROS ASPECTOS DE LA EPIDEMIOLOGÍA CLÍNICA Los métodos de epidemiología clínica se han aplicado a riesgo, pronóstico, la evaluación de estudios de diferentes diseños, y muchos otros temas en medicina clínica. Se recomienda a los lectores que consulten textos estándar. ENDOCRINOLOGÍA BASADA EN EVIDENCIA La definición de medicina basada en evidencia (EBM) ha evolucionado con el tiempo. En una definición emitida en 2005 se declara que CUADRO 3–2 Guía del usuario para análisis de decisiones. I. ¿Los resultados del estudio son válidos? ¿Se incluyeron todas las estrategias y los resultados importantes? ¿Se usó un proceso explícito y sensible para identificar, seleccionar y combinar la evidencia hacia probabilidades? ¿Las utilidades se obtuvieron de una manera explícita y sensible a partir de fuentes fidedignas? ¿Se determinaron las repercusiones potenciales de cualquier incertidumbre en la evidencia? II. ¿Cuáles son los resultados? En el análisis basal, ¿una estrategia da por resultado una ganancia importante en clínica para los pacientes? De no ser así, ¿el resultado es un “sorteo a cara o cruz”? ¿Qué tan fuerte es la evidencia usada en el análisis? ¿La incertidumbre en la evidencia podría cambiar el resultado? III. ¿Los resultados me ayudarán a cuidar de mis pacientes? ¿Los estimados de probabilidad se ajustan a las características clínicas de mis pacientes? ¿Las utilidades reflejan la manera en que mis pacientes valorarían los resultados de la decisión? Richardson WS, Detsky AS for the Evidence-Based Medicine Working Group; basado en las Users’ Guides to Evidence-Based Medicine, y reproducido con autorización de JAMA. 1995 Apr 26;273:1292-1295 y 1995 May 24;273:1610-1613. Copyright 1995, American Medical Association. 24/8/11 23:11:58 booksmedicos.org CAPÍTULO 3 Endocrinología y epidemiología clínica basadas en evidencia 59 CUADRO 3–3 Análisis de decisiones representativos en endocrinología. Horizonte de tiempo Medidas de resultado Terapia con insulina convencional en contraposición con intensiva en aproximadamente 120 000 personas con IDDM en Estados Unidos que satisficieron los criterios de inclusión en el DCCT Toda la vida Años libres de complicaciones de la diabetes Costo por año de vida La terapia intensiva con insulina da por resultado una ganancia de 920 000 años de vista, 691 000 años libres de ESRD, 678 000 años libres de amputación de extremidad inferior, y 611 000 años de vida a un costo de 4 mil millones de dólares estadounidenses. El costo por año de vida ganado es de 28 661 dólares estadounidenses. CDC Pruebas de detección para diabetes mellitus tipo 2 con contacto médico sistemático a los 25 años de edad en contraposición con 45 Toda la vida Costo por año de vida Costo por QALY La IC-ER para pruebas de detección temprana fue de 236 449 dólares estadounidenses por año de vida ganado, y de 56 649 dólares estadounidenses por QALY ganado. Las pruebas de detección temprana son más costo-eficaces en personas más jóvenes y en afroamericanos. Vijan Prevención de ceguera y ESRD en pacientes con DM tipo 2 con disminución de la hemoglobina A1c 2 puntos porcentuales hasta un límite más bajo de 7 Toda la vida Riesgo de presentar ceguera y ESRD Los pacientes con inicio temprano de diabetes tipo 2 se benefician a partir del control casi normal de la glucemia. El control moderado previene casi todas las complicaciones estudiadas en pacientes con inicio más tardío de la enfermedad. Hoerger Pruebas de detección para DM tipo 2 en todas las personas en contraposición con sólo en aquellas con hipertensión Toda la vida Costo por QALY Las pruebas de detección en personas con hipertensión son más costo-eficaces. Las pruebas de detección dirigidas para personas de 55 a 75 años de edad son más costo-eficaces. Gillies Diferentes estrategias para detección y prevención de DM tipo 2 en adultos Toda la vida Costo por QALY Las pruebas de detección para DM tipo 2 y tolerancia alterada a la glucosa, con intervención apropiada para aquellos con alteración de la tolerancia a la glucosa, en una población con riesgo por arriba del promedio, de 45 años de edad, parecen ser costo-eficaces. Golan Preservar la función renal en pacientes con DM tipo 2, estrategias de tratar a todos los pacientes con inhibidores de la ECA en contraposición con pruebas para detectar microalbuminuria en contraposición con pruebas para detectar proteinuria intensa Toda la vida Costo por QALY Las pruebas de detección para proteinuria intensa tienen el costo más alto y el beneficio más bajo. En comparación con la microalbuminuria, el tratamiento de todos los pacientes con un inhibidor de la ECA fue beneficioso, con una IC-ER de 7 500 dólares estadounidenses por QALY ganado. Gaede Intervención multifactorial intensificada en contraposición con convencional en DM tipo 2 Toda la vida Costo por QALY Desde una perspectiva de cuidado de la salud en Dinamarca, la terapia intensiva fue más costo-eficaz que el tratamiento convencional. Suponiendo que las personas en ambos extremos se trataron en una situación de atención primaria, la terapia intensiva ahorró costo y salvó vidas. En adultos asintomáticos, pruebas para detectar insuficiencia tiroidea leve cada cinco años empezando a los 35 años de edad, en contraposición con pruebas de detección nulas Toda la vida Costo por QALY Las pruebas de detección fueron costo-eficaces, con un costo por QALY ganado de 9 223 dólares estadounidenses para mujeres y 22 595 dólares estadounidenses para varones. VidalTrécan Cuatro estrategias para tratar adenoma tiroideo tóxico solitario en mujeres de 40 años de edad: A) Yodo radiactivo primario B) Intervención quirúrgica primaria después de lograr eutiroidismo mediante ATD C) ATD seguidos por intervención quirúrgica o D) ATD seguidos por yodo radiactivo. C y D se usaron si ocurrió reacción grave a ATD Toda la vida Costo por QALY La intervención quirúrgica fue la estrategia más eficaz y menos costosa. El yodo radiactivo primario fue más eficaz si la mortalidad quirúrgica excedió 0.6%. Nasuti Evaluación de FNA por un citopatólogo con procesamiento en el sitio en contraposición con procesamiento en el University of Pennsylvania Medical Center A corto plazo Costo Al evitar especímenes no diagnósticos, con la revisión de FNA en el sitio puede lograrse un estimado de ahorros de costo de 404 525 dólares estadounidenses por año. McCartney Análisis de diferentes criterios de pautas para biopsia de nódulo tiroideo A corto plazo Utilidad (valor esperado) Como un método general para la nódulos tiroideos de 10 a 14 mm, la FNA sistemática parece ser la menos deseable en comparación con la observación sola o FNA de nódulos con factores de riesgo ultrasonográficos. Cheung Medición de calcitonina en la evaluación de nódulos tiroideos en Estados Unidos Toda la vida Costo por años de vida salvados Las pruebas de detección sistemáticas para calcitonina sérica en pacientes en quienes se evalúan nódulos tiroideos parecen ser comparables en costo-eficacia con otros procedimientos de detección, por ejemplo, mamografía, colonoscopia, TSH. Estudio Diabetes DCCT Tiroides Danese Problema clínico y estrategias Resultados (Continúa) 03Gardner(047-064).indd 59 24/8/11 23:11:58 booksmedicos.org 60 CAPÍTULO 3 Endocrinología y epidemiología clínica basadas en evidencia CUADRO 3–3 Análisis de decisiones representativos en endocrinología. (Continuación) Horizonte de tiempo Medidas de resultado Cuatro estrategias para manejar microadenoma hipofisario incidental en un paciente asintomático: 1) Manejo a la expectativa 2) Pruebas de detección para PRL 3) Pruebas de detección para PRL, factor de crecimiento tipo insulina I, y 4) Seguimiento con MRI Toda la vida Costo por QALY La prueba de PRL puede ser la estrategia más costo-eficaz. En comparación con manejo a la expectativa, la IC-ER para PRL fue de 1 428 dólares estadounidenses. La IC-ER para el panel de detección extendido fue de 69 495 dólares estadounidenses. El seguimiento con MRI fue menos eficaz y más caro. Sawka Tres estrategias para evaluar feocromocitoma en pacientes con hipertensión resistente a tratamiento, síntomas sospechosos, masa suprarrenal, o antecedente de feocromocitoma: A) Metanefrinas plasmáticas fraccionadas, con estudios de imágenes si el resultado es anormal B) Metanefrinas o catecolaminas en orina de 24 h, con estudios de imágenes si resultan anormales C) Metanefrinas plasmáticas si el aumento es modesto, estudios de orina para decidir respecto a estudios de imágenes A corto plazo Costo por feocromocitoma detectado La estrategia C es menos costosa y tiene sensibilidad razonable en pacientes con probabilidad moderada antes de la prueba para feocromocitoma. Col Para aliviar síntomas de la menopausia en mujeres de 50 años de edad, de raza blanca, sanas, con útero intacto, uso de hormonoterapia en contraposición con hormonoterapia nula 2 años Supervivencia de QALE La hormonoterapia se relaciona con supervivencia más baja pero con ganancias de QALE. Los beneficios dependen de la gravedad de los síntomas de la menopausia y del riesgo de CVD. Smith Para varones de 60 años de edad con disfunción eréctil, sildenafil en contraposición con ninguna farmacoterapia Toda la vida Costo por QALY ganado Desde la perspectiva social, el costo por QALY ganado con sildenafil es de menos de 50 000 dólares estadounidenses si la morbilidad relacionada con el tratamiento es de menos de 0.55% por año, el éxito del tratamiento es de más de 40.2%, o el costo del sildenafil es de menos de 244 dólares estadounidenses por mes. Estudio Otros King Problema clínico y estrategias Resultados DCCT, Diabetes Control and Complications Trial; IDDM, diabetes mellitus insulinodependiente; ESRD, enfermedad renal terminal; DM, diabetes mellitus; QALY, año de vida ajustado para calidad; IC-ER, proporción de costo-eficacia creciente; ECA, enzima convertidora de angiotensina; CVD, enfermedad cardiovascular; ATD, fármacos antitiroideos; FNA, aspiración con aguja fina; PRL, prolactina; MRI, resonancia magnética; QALE, esperanza de vida ajustada para calidad. • • • • • • • • • • • • • • • • DCCT. Lifetime benefits and costs of intensive therapy as practiced in the diabetes control and complications trial The Diabetes Control and Complications Trial Research Group. JAMA. 1996;276(17):1409-1415. The CDC Diabetes Cost-Effectiveness Study Group. The cost-effectiveness of screening for type 2 diabetes. JAMA. 1998;280(20):1757-1763. Vijan S, Hofer TP, Hayward RA. Estimated benefits of glycemic control in microvascular complications in type 2 diabetes. Ann Intern Med. 1997;127(9):788-795. Hoerger TJ, Harris R, Hicks KA, Donahue K, Sorensen S, Engelgau M. Screening for type 2 diabetes mellitus: a cost-effectiveness analysis. Ann Intern Med. 2004;140(9):689-699. Gillies CL, Lambert PC, Abrams KR, et al. Different strategies for screening and prevention of type 2 diabetes in adults: cost effectiveness analysis. BMJ. 2008;336:1180-1185. Golan L, Birkmeyer JD, Welch HG. The cost-effectiveness of treating all patients with type 2 diabetes with angiotensin-converting enzyme inhibitors. Ann Intern Med. 1999;131(9):660667. Gaede P, Valentine WJ, Palmer AJ, et al. Cost-effectiveness of intensified versus conventional multifactorial intervention in type 2 diabetes. Diabetes Care. 2008;31(8):1510-1515. Danese MD, Powe NR, Sawin CT, Ladenson PW. Screening for mild thyroid failure at the periodic health examination: a decision and cost-effectiveness analysis. JAMA. 1996;276(4):285292. Vidal-Trecan GM, Stahl JE, Durand-Zaleski I. Managing toxic thyroid adenoma: a cost-effectiveness analysis. Eur J Endocrinol. 2002;146(3):283-294. Nasuti JF, Gupta PK, Baloch ZW. Diagnostic value and cost-effectiveness of on-site evaluation of fine-needle aspiration specimens: review of 5,688 cases. Diagn Cytopathol. 2002;27(1):1-4. McCartney CR, Stukerborg GJ. Decision analysis of discordant thyroid nodule biopsy guideline criteria. J Clin Endocrinol Metab. 2008;93(8):3037-3044. Cheung K, Roman SA, Wang TS, Walker HD, Sosa JA. Calcitonin measurement in the evaluation of thyroid nodules in the United States: a cost-effectiveness and decision analysis. J Clin Endocrinol Metab. 2008;93(6):2173-2180. King JT, Jr, Justice AC, Aron DC. Management of incidental pituitary microadenomas: a cost-effectiveness analysis. J Clin Endocrinol Metab. 1997;82(11):3625-3632. Sawka AM, Gafni A, Thabane L, Young WF, Jr. The economic implications of three biochemical screening algorithms for pheochromocytoma. J Clin Endocrinol Metab. 2004;89(6):28592866. Col NF, Weber G, Stiggelbout A, Chuo J, D’Agostino R, Corso P. Short-term menopausal hormone therapy for symptom relief: an updated decision model. Arch Intern Med. 2004;164(15):1634-1640. Smith KJ, Roberts MS. The cost-effectiveness of sildenafil. Ann Intern Med. 2000;132(12):933-937. la EBM requiere la integración de la mejor evidencia de investigación con la habilidad clínica y los valores y circunstancias singulares del paciente. La mejor evidencia de investigación se refiere a investigación válida y relevante en clínica, a menudo proveniente de las ciencias básicas de la medicina, pero en especial de investigación clínica centrada en pacientes. La experiencia clínica se refiere a la capacidad 03Gardner(047-064).indd 60 para usar habilidades clínicas y experiencia pasada de los médicos para identificar con rapidez el estado de salud y el diagnóstico singulares de cada paciente, sus riesgos individuales y beneficios de intervenciones potenciales, y sus circunstancias y expectativas personales. Los valores de los pacientes constan de las preferencias, preocupaciones y expectativas que cada paciente lleva a un encuentro clínico, y que 24/8/11 23:11:58 booksmedicos.org CAPÍTULO 3 para que sirvan al paciente deben integrarse en las decisiones clínicas. Las circunstancias del paciente se refieren al estado y la situación clínicos individuales del paciente. A continuación se comentan los cinco pasos de la EBM según se definieron en 1997. Se dedican libros enteros a los principios de la EBM. En este capítulo, que se enfoca en cómo la EBM considera la evidencia, se revisan brevemente estos cinco pasos, y se abordan algunas de las limitaciones. Paso 1: Traducción del problema clínico hacia preguntas que pueden responderse Una de las habilidades fundamentales que se requieren para ejercer la EBM es hacer preguntas clínicas bien construidas. Para beneficiar a los pacientes y a los médicos, esas preguntas necesitan ser directamente relevantes para los problemas de los pacientes, y redactarse en maneras que dirijan una investigación de la literatura médica hacia respuestas relevantes y precisas. En la práctica, las preguntas clínicas bien construidas por lo general contienen cuatro elementos: paciente, intervención, comparación y resultado. Paciente se refiere el individuo a quien se aplicará la evidencia (p. ej., un paciente hipertenso con diabetes). (El método basado en evidencia también puede aplicarse a un grupo para informar políticas.) Intervención es la prueba diagnóstica o la terapia que se está considerando para la aplicación al paciente (o grupo de pacientes) particular (p. ej., control estrecho de la presión arterial). Comparación es aquella intervención con la cual va a compararse una nueva intervención que se está considerando (p. ej., control menos estrecho de la presión arterial). Resultado es el criterio de valoración de interés para el médico o el paciente (p. ej., apoplejía, infarto de miocardio, o muerte por diabetes). Las preguntas de fondo se relacionan con la información general o hechos básicos acerca de una enfermedad, y esta información generalmente puede encontrarse en libros fiables, sea impresos o en línea. Sin embargo, las preguntas clínicas más profundas, en especial las que requieren la información más actualizada acerca de diagnóstico, pronóstico o tratamiento, se han denominado preguntas avanzadas, clínicas o de manejo, y requieren un método diferente. Paso 2: Encontrar la mejor evidencia Encontrar la mejor evidencia de investigación a partir de la literatura médica es una característica crucial del método de EBM, y es un proceso iterativo que comprende informática médica. Dadas la amplitud y profundidad enormes de la literatura médica, con más de dos millones de artículos publicados cada año en alrededor de 20 000 revistas biomédicas (cada año se están estableciendo otras más), deben usarse estrategias eficientes para tomar ventaja de los mejores artículos de revista originales, revisiones y sinopsis de estudios primarios, y pautas de práctica, junto con libros, tanto tradicionales como innovadores. Entre las fuentes de información útiles están PubMed, que permite estrategias de búsqueda complejas de la base de datos MEDLINE. Se han creado diversos recursos para facilitar este proceso. Sin embargo, éstos se encuentran más allá del alcance de este capítulo, y se recomienda a los lectores que consulten referencias acerca del tema. Algunas publicaciones están dedicadas de manera específica a artículos evaluados de manera crítica (p. ej., ACP Journal Club, BMJ Evidence-Based Medicine). Con todo, es importante recordar que la presencia de la etiqueta basada en evidencia no asegura que la infor- 03Gardner(047-064).indd 61 Endocrinología y epidemiología clínica basadas en evidencia 61 mación satisfaga los estándares más altos. Las revisiones sistemáticas son otra fuente útil de evidencia. Además de las revistas profesionales, también esas revisiones están disponibles a partir de agencias tanto gubernamentales (p. ej., Agency for Healthcare Research and Quality) como no gubernamentales (p. ej., la Cochrane Collaboration). Se han creado estándares para reportar revisiones sistemáticas: ítems para emisión de informes preferidos para revisiones y metaanálisis sistemáticos (PRISMA). Entre los temas abordados de manera específica figura el del sesgo de publicación y sus efectos potenciales sobre los resultados. El sesgo de publicación refleja, entre otras cosas, la tendencia a no publicar estudios que tienen datos negativos. Paso 3: Evaluación de la validez y la utilidad de la evidencia La evaluación crítica es el proceso de examinar de manera sistemática evidencia de investigación para evaluar su validez, sus resultados y su relevancia antes de usarla para informar una decisión. Hay tres preguntas básicas que deben abordarse al evaluar cualquier clase de investigación: 1) ¿Es válida? 2) ¿Es importante?, y 3) ¿Es aplicable a mi paciente? Esto comprende evaluación de los métodos de estudio para determinar la validez interna de las conclusiones. Una vez que se satisfacen los criterios para validez interna, puede evaluarse la importancia del dato. Es crucial que importancia estadística no se considere sinónimo de importancia clínica. Suponiendo que el dato es importante, es necesario considerar la relevancia del estudio para el paciente (es decir, la validez externa del estudio). Se ha creado una serie de guías para ayudar al médico a valorar de manera crítica diferentes tipos de estudios. En el cuadro 3-4 se muestra un ejemplo. El modelo de EBM de la jerarquía de evidencia fundamenta este proceso de evaluación. CUADRO 3–4 Pautas para el usuario para un artículo acerca de terapia. I. ¿Los resultados del estudio son válidos? Pautas primarias ¿La asignación de pacientes a tratamientos fue aleatorizada? ¿Todos los pacientes que ingresaron al estudio se explicaron de manera apropiada y se atribuyeron en el momento de su conclusión? ¿El seguimiento fue completo? ¿Los pacientes se analizaron en los grupos a los cuales se asignaron al azar? Pautas secundarias ¿Los pacientes, los trabajadores de la salud y el personal del estudio “estuvieron a ciegas” respecto al tratamiento? ¿Los grupos fueron similares en el momento del inicio del estudio? Además de la intervención experimental, ¿los grupos se trataron por igual? II. ¿Cuáles fueron los resultados? ¿Qué tan grande fue el efecto del tratamiento? ¿Qué tan preciso fue el estimado del efecto del tratamiento? III. ¿Los resultados me ayudarán a cuidar de mis pacientes? ¿Los resultados pueden aplicarse al cuidado de mi paciente? ¿Se consideraron todos los resultados importantes en clínica? ¿Los beneficios probables del tratamiento valen la pena los daños y costos potenciales? Guyatt GH, Sackett D, Cook DJ, for the Evidence Based Medicine Working Group. Basado en las Users’ Guides to Evidence-Based Medicine, y reproducido, con autorización, de JAMA. 1993;270:2598-2601 y 1994;271:59-63. Copyright 1995, American Medical Association. 24/8/11 23:11:58 booksmedicos.org 62 CAPÍTULO 3 Endocrinología y epidemiología clínica basadas en evidencia A. Jerarquías de evidencia Cualquier observación empírica acerca de la relación aparente entre eventos constituye evidencia. Esto incluye las observaciones meticulosas de un médico experimentado, las observaciones derivadas de experimentos fisiológicos, y los resultados de estudios clínicos grandes, aleatorizados. Las salvaguardas metodológicas para proteger contra error sistemático (sesgo) son inherentes en el diseño experimental. De esta manera, los experimentos difieren de observaciones clínicas. Diferentes diseños de estudio se prestan por sí mismos a diferentes salvaguardas, y estas salvaguardas varían en su eficacia tanto en teoría como en la práctica. En el método de EBM se usa una jerarquía de diseños de estudio basados en sus salvaguardas inherentes. En el cuadro 3-5 se muestra una jerarquía. En esta jerarquía, se da el peso más alto a los estudios controlados, aleatorizados (RCT), seguidos por estudios casi experimentales (esto es, no RCT), seguidos por otros diseños de estudio, y finalmente opiniones de expertos y observaciones clínicas no sistemáticas. La evidencia proveniente de la parte superior de la jerarquía debe tener más repercusiones en la toma de decisiones clínica que las observaciones provenientes de los niveles más bajos. Hay desacuerdo acerca de lo que debe ser la jerarquía. Algunos tienen un N de 1 estudio aleatorizado (el equivalente de un RCT con un sujeto) en la parte superior de la jerarquía, mientras que otros colocan en la parte superior metaanálisis de estudios aleatorizados. Sin embargo, el término evidencia no es sinónimo de evidencia proveniente de RCT (o de cualquier diseño de estudio que ocupa el nivel preferido de la jerarquía). Más bien, se prefiere usar esa clase de evidencia cuando está disponible. La evidencia proveniente de otras fuentes aún es evidencia, y puede ser más que suficiente. Por ejemplo, la introducción de terapia de reemplazo tiroideo para hipotiroidismo, o terapia con insulina para diabetes tipo 1, nunca ha quedado sujeta a RCT. Si bien se reconoce el papel central de la evaluación de la calidad de la evidencia en la toma de decisiones, la U.S. Preventive Services Task Force (USPSTF) ha creado un método diferente para abordar algunas de las deficiencias del método de EBM. La USPSTF adoptó tres cambios importantes para el proceso. En primer lugar, se añadió una calificación de validez interna al criterio de estudio para juzgar estudios individuales. Un estudio de cohorte o de casos y testigos bien diseñado podría ser más convincente que un RCT con poder inadecuado o mal realizado. En segundo lugar, la evidencia se evaluó de manera explícita a tres niveles diferentes: el nivel del estudio individual, en términos de validez tanto interna como externa; el cuerpo de evidencia que apoya un enlace dado en el marco analítico y, debido al enfoque de la USPSTF, el nivel de evidencia para todo el servicio preventivo. En tercer lugar, la magnitud del efecto se separó de la evaluación de la calidad. Tanto el beneficio como el daño se conside- CUADRO 3–5 Una jerarquía de evidencia. 1. Evidencia obtenida a partir de al menos un estudio controlado aleatorizado diseñado de manera apropiada. 2a. Evidencia obtenida a partir de estudios controlados bien diseñados, no aleatorizados. 2b. Evidencia obtenida a partir de estudios analíticos de cohorte o de casos y testigos, bien diseñados, de preferencia provenientes de más de un centro o grupo de investigación. 2c. Evidencia proveniente de comparaciones entre tiempos o lugares con o sin la intervención. En esta sección podrían incluirse resultados notorios en experimentos no controlados. 3. Opiniones de expertos respetados, basadas en la experiencia clínica, estudios descriptivos, o reportes de comités de expertos. 03Gardner(047-064).indd 62 ran en la evaluación de la magnitud del o los efectos. En general, la USPSTF clasifica por grados la calidad de la evidencia general para un servicio en una escala de tres puntos (bueno, regular, malo) y clasifica por grados sus recomendaciones de acuerdo con una de cinco clasificaciones (A, B, C, D, I), lo que refleja la fuerza de la evidencia y la magnitud del beneficio neto (beneficios menos daños) (cuadro 3-6). Este método para evaluar tanto la calidad de la evidencia como la fuerza de las recomendaciones se ha expandido para incluir pautas de práctica: sistema de clasificación por grados de recomendaciones, valoración, desarrollo y evaluación (GRADE). Si bien una discusión de las pautas de práctica está más allá del alcance de este capítulo, tiene importancia reconocer que varían ampliamente en calidad, fuerza de la evidencia y sesgo. Antes de que un médico base una decisión en una pauta de práctica, la base de esa pauta debe estar clara. B. Otros temas relacionados con la evidencia Independientemente de estas mejoras, hay otros tres temas respecto a la evidencia. En primer lugar, es importante reconocer que toda esta evidencia es en esencia de naturaleza cuantitativa. Así, la definición de evidencia en la EBM es relativamente estrecha, y excluye información importante para los médicos; muchos factores cualitativos están involucrados en la toma de decisiones clínica respecto a pacientes individuales. En segundo lugar, hay problemas en la evidencia en términos de la calidad y el alcance de los datos (p. ej., los datos blandos que los médicos suelen utilizar); el alcance de los temas (pacientes promedio, zonas grises [dudosas] de práctica, falta de RCT); fuentes de autoridad, que independientemente de lo explícitas que sean, requieren juicio, y posibles abusos (p. ej., podría hacerse caso omiso de datos clave). En tercer lugar, está el tema de aplicar resultados en poblaciones (esto es, resultados promedio) a individuos. Pasos 4 y 5: Aplicación de los resultados en la práctica y evaluación del rendimiento El conocimiento de la mejor evidencia de tratamiento disponible no basta para recomendar un curso de acción particular. La heterogeneidad de los efectos del tratamiento fundamenta este tema. Heterogeneidad del efecto de tratamiento es el término que se da al fenómeno en el cual el mismo tratamiento produce diferentes resultados en diferentes pacientes. Para que el efecto promedio observado en un estudio clínico ocurra con certeza en un paciente, todos los pacientes en el estudio deben haber tenido esa respuesta promedio. Aun así, la respuesta promedio también puede reflejar una respuesta grande en algunos y pequeña o nula, o incluso perjudicial, en otros. Parte de la toma de decisiones clínica comprende abordar este fenómeno para individualizar la terapia de la manera más eficaz. Al hacerlo, deben tomarse en cuenta cuatro factores importantes acerca del paciente: 1) probabilidad basal de incurrir en un evento adverso relacionado con enfermedad (el riesgo sin tratamiento o susceptibilidad/pronóstico); 2) capacidad de respuesta al tratamiento; 3) vulnerabilidad a los efectos secundarios adversos del tratamiento, y 4) utilidades para diferentes resultados. Cuando se carece de datos fiables acerca del nivel de riesgo, la capacidad de respuesta y la vulnerabilidad individuales del paciente, el efecto promedio del tratamiento según se reporta en estudios clínicos de buena calidad proporciona la guía más razonable para la toma de decisiones. Sin embargo, es importante que los médicos evalúen los resultados en sus propios pacientes de modo que el curso pueda modificarse cuando sea necesario. 24/8/11 23:11:58 booksmedicos.org CAPÍTULO 3 Endocrinología y epidemiología clínica basadas en evidencia 63 CUADRO 3–6 El sistema de clasificación por grados de la USPSTF para recomendaciones que reflejan la fuerza de la evidencia y la magnitud del beneficio neto (beneficios menos daños). Grado Definición Sugerencias para la práctica A La USPSTF recomienda el servicio. Hay certeza alta de que el beneficio neto es considerable. Ofrecer o proporcionar este servicio. B La USPSTF recomienda el servicio. Hay certeza alta de que el beneficio neto es moderado o certeza moderada de que el beneficio neto es entre moderado y considerable. Ofrecer o proporcionar este servicio. C La USPSTF recomienda no proporcionar de manera sistemática el servicio. Puede haber consideraciones que apoyan proporcionar el servicio en un paciente individual. Hay al menos certeza moderada de que el beneficio neto es pequeño. Ofrecer o proporcionar este servicio sólo si otras consideraciones apoyan la oferta o el suministro del servicio en un paciente individual. D La USPSTF recomienda no dar el servicio. Hay certeza moderada o alta de que el servicio no genera beneficio neto o de que los daños superan los beneficios. No recomendar el uso de este servicio. Declaración I La USPSTF concluye que la evidencia actual es insuficiente para evaluar el balance de beneficios y daños del servicio. La evidencia falta, es de mala calidad, o contradictoria, y es imposible determinar el balance de los beneficios y daños. Leer la sección de consideraciones clínicas de la USPSTF Recommendation Statement. Si se ofrece el servicio, los pacientes deben entender la incertidumbre acerca del balance de beneficios y daños. Niveles de certeza respecto al beneficio neto Magnitud de certeza* Descripción Alta La evidencia disponible por lo general incluye resultados consistentes que provienen de estudios bien diseñados, bien realizados, en poblaciones de atención primaria representativas. En estos estudios se evalúan los efectos del servicio preventivo sobre los resultados en cuanto a salud. Por ende, es poco probable que los resultados de estudios futuros afecten fuertemente esta conclusión. Moderada La evidencia disponible es suficiente para determinar los efectos del servicio preventivo sobre los resultados en cuanto a salud, pero la confianza en el estimado está restringida por factores como: • • • • El número, tamaño o calidad de estudios individuales. Inconsistencia de los datos a través de estudios individuales. Generalizabilidad limitada de los datos a la práctica de atención primaria sistemática. Falta de coherencia en la cadena de evidencia. A medida que quede disponible más información, la magnitud o la dirección del efecto observado podría cambiar, y este cambio puede ser suficientemente grande como para alterar la conclusión. Baja La evidencia disponible es insuficiente para evaluar los efectos sobre los resultados en cuanto a salud. La evidencia es insuficiente debido a: • • • • • • El número o tamaño limitado de estudios. Deficiencias importantes en el diseño o los métodos de estudio. Inconsistencia de los datos a través de estudios individuales. Vacíos en la cadena de evidencia. Datos no generalizables a la práctica de atención primaria sistemática. Falta de información sobre resultados en cuanto a salud importantes. La información adicional puede permitir la estimación de efectos sobre los resultados respecto a salud. *La USPSTF define certeza como “la probabilidad de que la evaluación por la USPSTF del beneficio neto de un servicio preventivo es correcta”. El beneficio neto se define como el beneficio menos daño del servicio preventivo según se implementa en una población de atención primaria, general. La USPSTF asigna un nivel de certeza basado en la naturaleza de la evidencia general disponible para evaluar el beneficio neto de un servicio preventivo. U.S. Preventive Services Task Force Ratings. Strength of recommendations and quality of evidence. Guide to Clinical Preventive Services. 3a. ed. Actualizaciones Periódicas,2000-2003. Rockville, MD: Agency for Healthcare Research and Quality; http://www.uspreventiveservicestaskforce.org/uspstf/grades.htm Practicar el arte de la medicina y perfeccionarlo demandan reconocimiento de que la incertidumbre impregna todas las decisiones clínicas. La manera en que los médicos toman decisiones, sean diagnósticas o terapéuticas, al combinar el arte y la ciencia es una cuestión complicada repleta de incógnitas. Hay diversos modos de resolución de problemas clínicos, que varían desde decisiones automáticas en las cuales un médico toma una decisión sin considerar de manera consciente alternativas o incluso las características específicas del problema, hasta la toma de decisiones racional usando estrategias simplificadas para tomar en cuenta probabilidades y valores de resultados para el análisis 03Gardner(047-064).indd 63 de decisiones formal. Las deficiencias potenciales de las decisiones automáticas (podría decirse no decisiones) son obvias. Los análisis de decisiones formales, incluso si se aceptan como estándares (que no lo son), están más allá del uso práctico para la mayoría de los médicos, de modo que quedan procesos simplificados para combinar probabilidades y valores. No obstante, incluso al esforzarse por reducir la incertidumbre y llegar al mejor curso de acción para el paciente, es crucial reconocer que la incertidumbre siempre estará presente. Al utilizar un método cuantitativo, sólo es posible estar más seguro acerca de la probabilidad del resultado. Es imposible garantizar el resultado deseado. 24/8/11 23:11:58 booksmedicos.org 64 CAPÍTULO 3 Endocrinología y epidemiología clínica basadas en evidencia REFERENCIAS Generales Greenberg RS, Daniels SR, Flanders WD, et al. Medical Epidemiology. New York, NY: McGraw-Hill Medical; 2005. Grobbee DE, Hoes AW. Clinical Epidemiology: Principles, Methods, and Applications for Clinical Research. London: Jones & Bartlett Publishing; 2009. Guyatt G, Rennie D, Meade M, Cook D. Users’ Guides to the Medical Literature: Essentials of Evidence-Based Clinical Practice. 2nd ed (JAMA & Archives Journals). New York, NY: McGraw-Hill; 2008. Janicek M. The Foundations of Evidence-Based Medicine. New York, NY: Parthenon Publishing Group; 2003. Jenicek M, Hitchcock DL. Evidence-Based Practice: Logic and Critical Thinking in Medicine. Chicago, IL: AMA Press; 2005. Mayer D. Essential Evidence-Based Medicine. New York, NY: Cambridge Medicine; 2009. Muennig P. Cost-Effectiveness in Health: A Practical Approach. New York, NY: John Wiley and Sons; 2009. Montori VM, ed. Evidence-Based Endocrinology. Tolowa: Humana Press Inco; 2006. Strauss SE, Richardson WS, Glasziou P, Haynes, RB. Evidence-Based Medicine. 3rd ed. Churchill Livingstone; 2005. Decisiones en cuanto a pruebas diagnósticas y de tratamiento (toma de decisiones clínicas y análisis de decisiones) Hunink M, Glasziou P. Decision Making in Health and Medicine: Integrating Evidence and Values. New York, NY: Cambridge University Press; 2001. Montori VM, Wyer P, Newman TB, et al. Evidence-Based Medicine Teaching Tips Working Group: Tips for learners of evidence-based medicine. 5. The effect of spectrum of disease on the performance of diagnostic tests. CMAJ. 2005;173:385. [PMID: 16103513] Schwartz A, Bergus G. Medical Decision Making: A Physician’s Guide. New York, NY: Cambridge University Press; 2008. Medicina basada en evidencia: generales Berwick D. Broadening the view of evidence-based medicine. Qual Saf Health Care. 2005;14:315. [PMID: 16195561] Daly J. Evidence-Based Medicine and the Search for a Science of Clinical Care. California: University of California Press/Milbank Memorial Fund; 2005. Greenhalgh T. Integrating qualitative research into evidence based practice. Endocrinol Metab Clin North Am. 2002;31:583. [PMID: 12227121] Traducción del problema clínico hacia preguntas que puedan responderse Bergus GR, Randall CS, Sinift SD. Does the structure of clinical questions affect the outcome of curbside consultations with specialty colleagues? Arch Fam Med. 2000;9:541. [PMID: 10862217] Villanueva EV, Burrows EA, Fennessy PA, Rajendran M, Anderson JN. Improving question formulation for use in evidence appraisal in a tertiary care setting: a randomised controlled trial. BMC Med Inf Decis Making. 2001;I:4. [PMID: 11716797] Cómo encontrar la mejor evidencia Haynes RB, Walker-Dilks CJ. Evidence-based endocrinology: finding the current best research evidence for practice in endocrinology. Endocrinol Metab Clin North Am. 2002;31:527. [PMID: 12227117] Richter B, Clar C. Systematic reviews in endocrinology: the Cochrane Metabolism and Endocrine Disorders Review Group. Endocrinol Metab Clin North Am. 2002;31:613. [PMID: 12227123] Helfand M, Morton SC, Guallar E, Mulrow C. A guide to this supplement. Challenges of summarizing better information for better health: the evidencebased practice center experience. Ann Intern Med. 2005;142(suppl):1033. Ioannidis JP, Haidich AB, Pappa M, et al. Comparison of evidence of treatment effects in randomized and nonrandomized studies. JAMA. 2001;286:821. [PMID: 11497536] Liberati A, Altman DG, Tetzlaff J, et al. The PRISMA statement for reporting systematic reviews and meta-analyses of studies that evaluate health care interventions: explanation and elaboration. Ann Intern Med. 2009;151:W-65. www. annals.org. [PMID: 1000100] Montori VM, Jaeschke R, Schünemann HJ, et al. Users’ guide to detecting misleading claims in clinical research reports. BMJ. 2004;329:1093. [PMID: 15528623] U.S. Preventive Services Task Force Ratings. Strength of Recommendations and Quality of Evidence. Guide to Clinical Preventive Services. 3rd ed. Periodic Updates, 2000-2003. Rockville, MD: Agency for Healthcare Research and Quality. http://www.ahrq.gov/clinic/3rduspstf/ratings.htm. van Dam HA, van der Horst F, van den Borne B, et al. Provider–patient interaction in diabetes care: effects on patient self-care and outcomes. A systematic review. Patient Educ Couns. 2003;51:17. [PMID: 12915276] Whitney SN, McGuire AL, McCullough LB. A typology of shared decision making, informed consent, and simple consent. Ann Intern Med. 2003;140:54. [PMID: 14706973] Pautas de práctica Aron D, Pogach L. Transparency standards for diabetes performance measures. JAMA. 2009;301:210. [PMID: 19141769] Boyd CM, Darer J, Boult C, et al. Clinical practice guidelines and quality of care for older patients with multiple comorbid diseases: implications of pay for performance. JAMA. 2005;294:716-724. [PMID: 16091574] Brozek JL, Akl EA, Jaeschke R, et al. Grading quality of evidence and strength of recommendations in clinical practice guidelines. Part 1 of 3. An overview of the GRADE approach and grading quality of evidence about interventions. Allergy. 2009;64:669. [PMID: 19210357] Guyatt GH, Oxman AD, Vist G, et al. Rating quality of evidence and strength of recommendations GRADE: an emerging consensus on rating quality of evidence and strength of recommendations. BMJ. 2008;336:924. [PMID: 18436948] Guyatt GH, Oxman AD, Kunz R, et al. Rating quality of evidence and strength of recommendations: what is “quality of evidence” and why is it important to clinicians? BMJ. 2008;336:995. [PMID: 18456631] Guyatt GH, Oxman AD, Kunz R, et al. Rating quality of evidence and strength of recommendations: incorporating considerations of resources use into grading recommendations. BMJ. 2008;336:1170. [PMID: 18497416] Guyatt GH, Henry D, Hill S, et al. Rating quality of evidence and strength of recommendations: going from evidence to recommendations. BMJ. 2008;336:1049. [PMID: 18467413] Jaeschke R, Guyatt GH, Dellinger P, et al. Use of GRADE grid to reach decisions on clinical practice guidelines when consensus is elusive. BMJ. 2008;337:a744. [PMID: 18669566] McGoey L. Sequestered evidence and the distortion of clinical practice guidelines. Persp Biol Med. 2009;52:203. [PMID: 19395820] Qaseem A, Vijan S, Snow V, Cross JT, Weiss KB, Owens DK. Clinical Efficacy Assessment Subcommittee of the American College of Physicians. Glycemic control and type 2 diabetes mellitus: the optimal hemoglobin A1c targets: a guidance statement from the American College of Physicians. Ann Intern Med. 2007;147:417. [PMID: 17876024] Schünemann HJ, Oxman AD, Brozek J. Grading quality of evidence and strength of recommendations for diagnostic tests and strategies. BMJ. 2008;336:1106. [PMID: 18483053] Shaneyfelt TM, Centor RM. Reassessment of clinical practice guidelines: go gently into that good night. JAMA. 2009;301:868. [PMID: 19244197] Evaluación crítica y aplicación de los resultados Sitios de Internet relacionados con medicina basada en evidencia Glasziou P, Vandenbroucke J, Chalmers I. Assessing the quality of research. BMJ. 2004;328:39. [PMID: 14703546] Haynes RB, Devereaux PJ, Guyatt GH. Clinical expertise in the era of evidence-based medicine and patient choice. ACP J Club. 2002;136:[a11]. [PMID: 11874303] Center for Health Evidence. http://www.cebm.net/ Center for Evidence Based Medicine. http://www.ahrq.gov/clinic/epc/ Evidence-Based Medicine Web Resources. University of Washington Health Sciences Library. http://healthlinks.washington.edu/howto/ebmtable.html Health Information Resource Unit, McMaster University. http://hiru.mcmaster.ca/ 03Gardner(047-064).indd 64 24/8/11 23:11:58 booksmedicos.org C Hipotálamo y glándula hipófisis A 4 P Í T U L O Bradley R. Javorsky, MD, David C. Aron, MD, MS, James W. Findling, MD y J. Blake Tyrrell, MD ACTH ADH CLIP CRH CRHBP FGF8 FGFR1 FSH GABA GH GHBP GHRH GHS-R GnRH hCG hMG hPL ICMA Hormona adrenocorticotrópica Hormona antidiurética (vasopresina) Péptido del lóbulo medio similar a la corticotropina Hormona liberadora de corticotropina Proteína de unión a la hormona liberadora de corticotropina Factor de crecimiento de fibroblastos 8 Receptor de factor de crecimiento de fibroblastos 1 Hormona estimulante del folículo Ácido gamma-aminobutírico Hormona de crecimiento (somatotropina) Proteína transportadora de la hormona de crecimiento Hormona liberadora de la hormona de crecimiento Receptor secretagogo de la hormona de crecimiento Hormona liberadora de gonadotropina Gonadotropina coriónica humana Gonadotropina menopáusica humana Lactógeno placentario humano Ensayo inmunoquimioluminiscente Hipotálamo y glándula hipófisis forman una unidad que controla la función de varias glándulas endocrinas —tiroides, suprarrenales y gónadas— así como una amplia gama de actividades fisiológicas. Esta unidad se encuentra muy conservada entre especies de vertebrados, y constituye un paradigma de la endocrinología —interacciones cerebro-endocrinas—. Las acciones e interacciones de los sistemas endocrino y nervioso, por las cuales el sistema nervioso regula el sistema endocrino, y la actividad endocrina modula la actividad del sistema nervioso central, constituyen los principales mecanismos reguladores para casi todas las actividades fisiológicas. Estas interacciones neuroendocrinas también tienen importancia en la patogenia. En este capítulo se revisan las funciones normales de la hipófisis, los mecanis- IGF IRMA KAL1 LH β-LPH Met-Enk MEN MSH Pit-1 POMC PROK2 PROKR2 Prop-1 PRL PTTG SHBG SIADH TRH TSH VIP Factor de crecimiento tipo insulina Ensayo inmunorradiométrico Síndrome de Kallmann 1 Hormona luteinizante β-Lipotropina Metionina-encefalina Neoplasia endocrina múltiple Hormona estimulante de los melanocitos Factor de transcripción positivo específico para la hipófisis 1 Pro-opiomelanocortina Procineticina 2 Receptor de procineticina 2 Profeta de Pit-1 Prolactina Gen transformador del tumor hipofisario Globulina transportadora de hormonas sexuales Síndrome de secreción inapropiada de hormona antidiurética Hormona liberadora de tirotropina Hormona estimulante de la tiroides (tirotropina) Péptido intestinal vasoactivo mos de control neuroendocrinos del hipotálamo, y los trastornos de esos mecanismos. Las células nerviosas y las células endocrinas, ambas participantes en la comunicación entre una célula y otra, comparten ciertos rasgos característicos —secreción de mensajeros químicos (neurotransmisores u hormonas) y actividad eléctrica—. Un mensajero químico único —péptido o amina— puede ser secretado por neuronas como un neurotransmisor u hormona neural, y por células endocrinas como una hormona clásica. En el cuadro 4-1 se muestran ejemplos de esos mensajeros químicos multifuncionales. Las células pueden comunicarse entre sí mediante cuatro mecanismos: 1) comunicación autocrina por medio de mensajeros que se difunden en el líquido intersticial 65 04Gardner(065-114).indd 65 26/8/11 10:29:37 booksmedicos.org 66 CAPÍTULO 4 Hipotálamo y glándula hipófisis CUADRO 4–1 Mensajeros neuroendocrinos: sustancias que funcionan como neurotransmisores, hormonas neurales y hormonas clásicas. Neurotransmisor (presente en terminaciones nerviosas) Hormona secretada por neuronas Hormona secretada por células endocrinas Dopamina + + + Noradrenalina + + + Adrenalina + Somatostatina + + + Hormona liberadora de gonadotropina (GnRH) + + + Hormona liberadora de tirotropina (TRH) + + Oxitocina + + + Vasopresina + + + Péptido intestinal vasoactivo + + Colecistocinina (CCK) + + Glucagon + + Encefalinas + + Derivados de la pro-opiomelanocortina + + Otras hormonas de la parte anterior de la hipófisis + + y actúan sobre las células que los secretaron; 2) comunicación neural mediante uniones sinápticas; 3) comunicación paracrina por medio de mensajeros que se difunden en el líquido intersticial hacia las células blanco adyacentes (sin entrar al torrente sanguíneo), y 4) comunicación endocrina mediante hormonas circulantes (figura 4-1). Los dos principales mecanismos de la regulación neural de la función endocrina son inervación directa y neurosecreción (secreción neural de hormonas). La médula suprarrenal, los riñones, las glándulas paratiroides y los islotes pancreáticos, son tejidos endocrinos que reciben inervación directa del sistema nervioso autónomo (capítulos 9, 10, 11). Un ejemplo de la regulación neurosecretora es la secreción hormonal desde ciertos núcleos hipotalámicos hacia los vasos porta hipofisarios, que regulan las células secretoras de hormona del lóbulo anterior de la hipófisis. Otro ejemplo de regulación neurosecretora es el Uniones intercelulares comunicantes + lóbulo posterior de la hipófisis, que está formado por las terminaciones de las neuronas cuyo cuerpo celular reside en núcleos hipotalámicos. Estas neuronas secretan vasopresina y oxitocina hacia la circulación general. Anatomía y embriogénesis En la figura 4-2 se muestra la relación anatómica entre la hipófisis y los principales núcleos del hipotálamo. El lóbulo posterior de la hipófisis (neurohipófisis) es de origen neuronal; desde el punto de vista embrionario, surge como una evaginación del hipotálamo ventral y el tercer ventrículo. La neurohipófisis consta de los axones y las terminaciones nerviosas de neuronas cuyo cuerpo celular reside en los núcleos supraóptico y paraventricular del hipotálamo y tejidos de sostén. Sináptica Paracrina Endocrina Transmisión de mensajes Directamente de una célula a otra A través de la hendidura sináptica Mediante difusión en el líquido intersticial Por medio de líquidos corporales circulantes Local o general Local Local Localmente difusa General La especificidad depende de Ubicación anatómica Ubicación anatómica y receptores Receptores Receptores FIGURA 4–1 04Gardner(065-114).indd 66 Comunicación intercelular mediante mediadores químicos. 26/8/11 10:29:37 booksmedicos.org CAPÍTULO 4 Hipotálamo y glándula hipófisis 67 Núcleo hipotalámico posterior Área hipotalámica dorsal Núcleo dorsomedial Núcleo paraventricular Núcleo ventromedial Área hipotalámica anterior Núcleo premamilar Área preóptica Núcleo mamilar medial Núcleo supraóptico Núcleo mamilar lateral Núcleo supraquiasmático Núcleo arqueado Cuerpo mamilar Quiasma óptico Eminencia media Arteria hipofisaria superior Vaso porta hipofisario Lóbulo anterior Glándula hipófisis Lóbulo posterior FIGURA 4–2 El hipotálamo de ser humano, con una representación esquemática superpuesta de los vasos porta hipofisarios. (Reproducida, con autorización, de Ganong WF. Review of Medical Physiology. 15th ed. McGraw-Hill; 1993.) Este tracto nervioso hipotalámico-neurohipofisario contiene aproximadamente 100 000 fibras nerviosas. Abultamientos repetidos a lo largo de las fibras nerviosas, cuyo grosor varía de 1 a 50 μm, constituyen las terminales nerviosas. El primordio de la parte anterior de la hipófisis del feto humano se reconoce inicialmente a las cuatro a cinco semanas de gestación, y la diferenciación citológica rápida lleva a una unidad hipotálamo-hipofisaria madura a las 20 semanas. La parte anterior de la hipófisis (adenohipófisis) se origina a partir de la bolsa de Rathke, una evaginación ectodérmica de la orofaringe, y migra para unirse a la neurohipófisis. La porción de la bolsa de Rathke que está en contacto con la neurohipófisis se desarrolla de manera menos extensa y forma el lóbulo medio. Este lóbulo permanece intacto en algunas especies, pero en seres humanos sus células quedan entremezcladas con las del lóbulo anterior y adquieren la capacidad para sintetizar pro-opiomelanocortina (POMC) y hormona adrenocorticotrópica (ACTH) y secretarlas. Pueden persistir remanentes de la bolsa de Rathke en el límite de la neurohipófisis, lo que da por resultado pequeños quistes coloides. Además, pueden persistir células en la porción inferior de la bolsa de Rathke debajo del hueso esfenoides, la parte faríngea de 04Gardner(065-114).indd 67 la hipófisis. Estas células tienen el potencial de secretar hormonas, y se ha reportado que pasan por cambios adenomatosos. La glándula hipófisis en sí yace en la base del cráneo en una porción del hueso esfenoides llamada la silla turca. La porción anterior, el tubérculo de la silla turca, está flanqueada por proyecciones posteriores de las alas del esfenoides, las apófisis clinoides anteriores. El dorso selar forma la pared posterior, y sus esquinas superiores se proyectan hacia las apófisis clinoides posteriores. La glándula está rodeada por duramadre, y el techo está formado por un reflejo de la duramadre fijo a la apófisis clinoides, el diafragma de la silla turca, el cual evita que la membrana aracnoidea y, por ende, el líquido cefalorraquídeo, entren en la silla turca. El tallo hipofisario y sus vasos sanguíneos pasan por una abertura en este diafragma. Las paredes laterales de la glándula se encuentran en aposición directa con los senos cavernosos, y están separadas de ellos por membranas durales. El quiasma óptico se encuentra 5 a 10 mm por arriba del diafragma de la silla turca y delante del tallo (figura 4-3). El tamaño de la hipófisis, de la cual el lóbulo anterior constituye dos terceras partes, varía considerablemente. Mide alrededor de 15 × 10 × 6 mm, y pesa 500 a 900 mg; su tamaño puede duplicarse du- 26/8/11 10:29:38 booksmedicos.org 68 CAPÍTULO 4 Hipotálamo y glándula hipófisis Tercer ventrículo Eminencia media Arteria carótida interna Quiasma óptico Diafragma de la silla turca Tallo hipofisario Apófisis clinoides anterior Apófisis clinoides posterior Venas portales largas Duramadre Lóbulo posterior (neurohipófisis) Lóbulo anterior (adenohipófisis) Seno esfenoidal FIGURA 4–3 Relaciones anatómicas y riego sanguíneo de la glándula hipófisis. (Reproducida, con autorización, de Frohman LA. Diseases of the anterior pituitary. En: Felig P, Baxter JD, Frohman LA, eds. Endocrinology and Metabolism. 3rd ed. McGraw-Hill; 1995.) rante el embarazo. La silla turca tiende a conformarse a la forma y el tamaño de la glándula, y por esa razón su contorno muestra considerable variabilidad. Riego sanguíneo La parte anterior de la hipófisis es el más ricamente vascularizado de todos los tejidos de mamífero; recibe 0.8 ml/g/min desde una circulación portal que conecta la eminencia media del hipotálamo y la parte anterior de la hipófisis. El riego arterial es proporcionado por las arterias carótidas internas mediante las arterias hipofisarias superior, media e inferior. Las arterias hipofisarias superiores forman una red capilar en la eminencia media del hipotálamo que se recombina en venas porta largas que drenan en dirección descendente por el tallo hipofisario hacia el lóbulo anterior, donde se dividen hacia otra red capilar y vuelven a formar conductos venosos. El tallo hipofisario y la parte posterior de la hipófisis están regados de manera directa por ramas de las arterias hipofisarias media e inferior (figuras 4-2 y 4-3). El drenaje venoso de la hipófisis, la ruta mediante la cual las hormonas de la parte anterior de la hipófisis llegan a la circulación sistémica, es variable, pero los conductos venosos finalmente drenan mediante el seno cavernoso en posición posterior hacia los senos petrosos superior e inferior hasta el bulbo y la vena yugulares (figura 4-4). Los axones de la neurohipófisis terminan en capilares que drenan mediante las venas del lóbulo posterior y los senos cavernosos hacia la circulación general. El sistema de capilares porta hipofisario permite el control de la función de la parte anterior de la hipófisis por hormonas hipofisotrópicas hipotalámicas secretadas hacia los vasos porta hipofi- 04Gardner(065-114).indd 68 sarios. Esto proporciona una conexión corta y directa con la parte anterior de la hipófisis desde el hipotálamo ventral y la eminencia media (figura 4-5). También puede haber flujo sanguíneo retrógrado entre la hipófisis y el hipotálamo, lo que proporciona un posible medio de retroacción directa entre hormonas hipofisarias y sus centros de control neuroendocrinos. Desarrollo y características histológicas de la hipófisis Las células de la parte anterior de la hipófisis originalmente se clasificaron como acidófilas, basófilas y cromófobas con base en la tinción con hematoxilina y eosina. Técnicas de inmunocitoquímica y de microscopia electrónica ahora permiten clasificar las células con base en sus productos secretores específicos: células somatotropas (células que secretan hormona de crecimiento [GH]), células lactotropas (células secretoras de prolactina [PRL]), células tirotropas (células que secretan hormona estimulante de la tiroides [tirotropina; TSH]), células corticotropas (células secretoras de ACTH [corticotropina] y péptidos relacionados), y células gonadotropas (células secretoras de hormona luteinizante [LH] y hormona estimulante del folículo [FSH]). El desarrollo de la hipófisis y el surgimiento de los distintos tipos de células a partir de células primordiales comunes están controlados por un grupo limitado de factores de transcripción, entre los que destacan Prop1 y Pit1 (figura 4-6). Las células secretoras de hormona individuales surgen en un orden específico y a partir de líneas distintas. Las anormalidades de factores de transcripción específicos para hipófisis y 26/8/11 10:29:38 booksmedicos.org CAPÍTULO 4 Hipotálamo y glándula hipófisis 69 Hipófisis Seno cavernoso Seno petroso inferior Plexo basilar Bulbo superior de la vena yugular Seno petroso superior Vena yugular interna Seno occipital Seno sigmoide Seno transverso Seno sagital superior FIGURA 4–4 Drenaje venoso de la glándula hipófisis, la ruta mediante la cual las hormonas adenohipofisarias llegan a la circulación sistémica. (Reproducida, con autorización, de Findling JW, et al. Selective venous sampling for ACTH in Cushing’s syndrome: differentiation between Cushing’s disease and the ectopic ACTH syndrome. Ann Intern Med. 1981;94:647.) para línea se han relacionado con la aparición de hipopituitarismo. Si bien en forma tradicional la hipófisis se ha conceptualizado como una glándula con células separadas y muy especializadas que muestran respuesta a hormonas hipotalámicas y periféricas específicas, ha quedado claro que factores locales (esto es, paracrinos) también participan en el funcionamiento normal de la hipófisis. SO y PV ARC MB OC AL PL Hormonas de la parte posterior de la hipófisis Hormonas de la parte anterior de la hipófisis FIGURA 4–5 Secreción de hormonas hipotalámicas. Las hormonas del lóbulo posterior (PL) se liberan hacia la circulación general a partir de las terminaciones de las neuronas de los núcleos supraóptico y paraventricular, mientras que las hormonas hipofisarias tópicas se secretan hacia la circulación porta hipofisaria desde las terminaciones de neuronas de núcleos arqueados y otras neuronas hipotalámicas (AL, lóbulo anterior; ARC, núcleo arqueado y otros núcleos; MB, cuerpos mamilares; OC, quiasma óptico; PV, núcleo paraventricular; SO, núcleo supraóptico). 04Gardner(065-114).indd 69 A. Células somatotropas Las células secretoras de GH son acidófilas y por lo general se encuentran en las porciones laterales del lóbulo anterior. La microscopia electrónica revela que los gránulos miden 150 a 600 nm de diámetro. Estas células explican alrededor de 50% de las células adenohipofisarias. B. Lactotropas La célula secretora de PRL es una segunda célula de tinción acidófila distribuida al azar en la parte anterior de la hipófisis. Estas células explican 10 a 25% de las células de la parte anterior de la hipófisis. El tamaño de los gránulos promedia aproximadamente 550 nm en la microscopia electrónica. Hay dos tipos de células lactotropas: escasamente granuladas y densamente granuladas. Estas células proliferan durante el embarazo como resultado de concentraciones altas de estrógeno, y explican la duplicación del tamaño de la glándula. C. Células tirotropas Estas células secretoras de TSH, debido a su producto glucoproteínico, son basófilas y muestran también una reacción positiva con tinción con ácido peryódico de Schiff. Las células tirotropas son el tipo de células hipofisarias menos común; constituyen menos de 10% de las células adenohipofisarias. Los gránulos de las células tirotropas son pequeños (50 a 100 nm), y estas células por lo general están ubicadas en las porciones anteromedial y anterolateral 26/8/11 10:29:38 booksmedicos.org 70 CAPÍTULO 4 Hipotálamo y glándula hipófisis NE OE VH Prop1 RP α-GSU GATA2 DAX1 LH/FSH SF1 Pit1 TSH Neuro01 LIF Tpita PRL GH Ptx1 Pax6 Six3 Hesx1 Isl1 E 8.0-8.5 Compromiso de órgano Ptx1 Lbx3/4 Hesx1 Six3 E 11 Bolsa definitiva Ptx1 ACTH E 13.5-15.5 Determinación de línea E 15.5-17.5 Compromiso celular FIGURA 4–6 Factores de transcripción involucrados en el desarrollo temprano de la hipófisis de ratón, incluso Tpit. Tpit se expresa al día embrionario E 11.5, seguido por expresión de células productoras de POMC hacia E 12.5 (DAX1, región crítica del cromosoma X, de hipoplasia suprarrenal congénita, de reversión de sexo, sensible a dosificación 1; GATA2, proteína de unión a GATA 2, factor de transcripción dedo de cinc; α-GSU, subunidad alfa de hormonas glucoproteicas hipofisarias; Hesx1, gen de homeosecuencia expresado en células madre embrionarias 1; Isl1, factor de transcripción de islote 1; LH/FSH, hormona luteinizante/hormona estimulante del folículo; Lhx3/4, factor de transcripción de dominio LIM 3/4; LIF, factor inhibidor de leucemia; NE, epitelio neural; Neuro01, factor de transcripción de hélice-asa-hélice básico neurogénico 01; OE, ectodermo oral; Pax6, factor de transcripción que contiene secuencia pareada 6; Pit1, factor de transcripción hipofisario 1; PRL, prolactina; Prop1, profeta de Pit1; Ptx1, homeosecuencia hipofisaria 1; RP, bolsa de Rathke; SF1, factor esteroidogénico 1; Six3, factor de transcripción de homeosecuencia parecido a sine oculis 3; Tpit, factor de transcripción hipofisario de secuencia T; VH, hipotálamo ventral). (Tomada de Asteria C. T-Box and isolated ACTH deficiency. Eur J Endocrinol. 2002;146:463.) de la glándula. Durante estados de insuficiencia tiroidea primaria, las células demuestran notoria hipertrofia, lo que aumenta el tamaño general de la glándula. D. Corticotropas La ACTH y sus péptidos relacionados (véase más adelante) son secretados por células basófilas que desde el punto de vista embrionario se originan en el lóbulo medio, y por lo general están ubicadas en la porción anteromedial de la glándula. Las células corticotropas representan 15 a 20% de las células de la adenohipófisis. La microscopia electrónica muestra que estos gránulos de secreción miden alrededor de 360 nm de diámetro. En estados de exceso de glucocorticoide, las células corticotropas muestran desgranulación y una hialinización microtubular conocida como degeneración hialina de Crooke. E. Células gonadotropas La LH y la FSH se originan a partir de células con tinción basófila, cuyos gránulos de secreción miden alrededor de 200 nm de diámetro. Estas células constituyen 10 a 15% de las células de la parte anterior de la hipófisis, y están localizadas en todo el lóbulo anterior. Se hipertrofian y hacen que la glándula sea grande durante estados de insuficiencia gonadal primaria, como la menopausia, el síndrome de Klinefelter y el síndrome de Turner. F. Otros tipos de células Algunas células, por lo general cromófobas, contienen gránulos de secreción, pero no presentan tinción inmunocitoquímica de las principales hormonas de la parte anterior de la hipófisis conocidas. Estas células se han llamado células nulas; 04Gardner(065-114).indd 70 pueden dar lugar a (al parecer) los adenomas no funcionantes. Algunas pueden representar células secretoras primitivas indiferenciadas, y otras (p. ej., células parecidas a glía o foliculoestrelladas) pueden producir uno o más de los muchos factores paracrinos que se han descrito en la hipófisis. Las células mamosomatotropas contienen tanto GH como PRL; estas células bihormonales se observan más a menudo en tumores hipofisarios. La gonadotropina coriónica humana también es secretada por la parte anterior de la hipófisis, pero su célula de origen e importancia fisiológica son inciertas. En el cuadro 4-2 se listan las seis principales hormonas de la parte anterior de la hipófisis conocidas. HORMONAS HIPOTALÁMICAS Las hormonas hipotalámicas pueden dividirse en las secretadas hacia vasos sanguíneos porta hipofisarios y las secretadas por la neurohipófisis directamente hacia la circulación general. En el cuadro 4-3 se muestran los núcleos hipotalámicos, sus neurohormonas, y sus principales funciones. En el cuadro 4-4 se muestran las estructuras de las ocho principales hormonas hipotalámicas. Hormonas hipofisiotrópicas Las hormonas hipofisiotrópicas que regulan la secreción de hormonas de la parte anterior de la hipófisis incluyen hormona liberadora de 31/8/11 20:18:08 booksmedicos.org CAPÍTULO 4 Hipotálamo y glándula hipófisis 71 CUADRO 4–2 Principales hormonas adenohipofisarias y sus fuentes celulares. Fuente celular y tinción histológica Principales productos hormonales Estructura de la hormona Principales funciones Somatotropas (acidófilas) GH; también conocida como STH o somatotropina Proteína de 191 aminoácidos, de 22 kDa, principalmente no glucosilada Estimula la producción de IGF-1 (mediador de acciones indirectas de la GH); también ejerce acciones directas sobre el crecimiento y el metabolismo Lactotropas o mamotropas (acidófilas) PRL Proteína de 198 aminoácidos, de 23 kDa, principalmente no glucosilada (Nota: casi toda la PRL producida en las deciduas está glucosilada) Estimulación de la producción de leche (síntesis de proteína y lactosa, excreción de agua, y retención de sodio); inhibe la gonadotropina; inmunomodulador Corticotropas (células pequeñas con gránulos basófilos con fuerte positividad para ácido peryódico de Schiff [PAS], lo que indica la presencia de glucoproteínas) Derivados de la POMC, principalmente ACTH y β-LPH POMC: polipéptido glucosilado de 134 residuos de aminoácidos ACTH: péptido simple de 39 residuos de aminoácidos, 4.5 kDa β-LPH: péptido simple de 91 residuos de aminoácidos, 11.2 kDa ACTH: estimulación de glucocorticoides y esteroides sexuales en las zonas fasciculada y reticular de la corteza suprarrenal, lo que induce hiperplasia e hipertrofia de la corteza suprarrenal Tirotropas (células grandes con gránulos basófilos con positividad para PAS) TSH Hormona glucoproteica que consta de una subunidad α (89 aminoácidos) y una subunidad β específica para TSH (112 aminoácidos) compartidas Tamaño total: 28 kDa Estimulación de todos los aspectos de la función de la glándula tiroides: síntesis de hormona, secreción, hiperplasia, hipertrofia y vascularización Gonadotropas (células pequeñas con gránulos basófilos con positividad para PAS) LH: nombrada por su efecto en mujeres; es idéntica a la ICSH (hormona estimulante de células intersticiales) originalmente descrita en varones Hormona glucoproteica que consta de una subunidad α y una subunidad β específica para LH (115 aminoácidos) compartidas Tamaño total: 29 kDa Mujeres: estimula la síntesis de hormona esteroide en células de la teca interna, células luteínicas; promueve la luteinización y mantiene el cuerpo amarillo Varones: estimula la producción de hormona esteroide en las células de Leydig FSH Hormona glucoproteica que consta de una subunidad α y una subunidad β específica para FSH (115 aminoácidos) compartidas Tamaño total: 29 kDa Mujeres: se dirige a las células de la granulosa para promover el desarrollo folicular; estimula la expresión de aromatasa y la secreción de inhibina Varones: se dirige a las células de Sertoli para promover la espermatogénesis y para estimular la secreción de inhibina β-LPH: acciones lipolíticas y opioides débiles Modificado de Kacsoh B. Endocrine Physiology. McGraw-Hill; 2000. hormona de crecimiento (GHRH), somatostatina, dopamina, hormona liberadora de tirotropina (TRH), hormona liberadora de corticotropina (CRH), y hormona liberadora de gonadotropina (GnRH). En el cuadro 4-7 se describe la ubicación del cuerpo celular de las neuronas secretoras de hormona hipofisiotrópica. Casi todas las hormonas de la parte anterior de la hipófisis están controladas por hormonas estimulantes, pero la GH y en especial la PRL también están reguladas por hormonas inhibidoras. Algunas hormonas hipofisiotrópicas son multifuncionales. Las hormonas del hipotálamo se secretan de manera episódica y no de modo continuo, y en algunos casos hay un ritmo circadiano subyacente. A. GHRH La GHRH estimula la secreción de GH por células somatotropas, y es trófica para estas últimas. Las neuronas secretoras de GHRH están ubicadas en los núcleos arqueados (figura 4-2), y los axones terminan en la capa terminal de la eminencia media. La principal isoforma de GHRH tiene 44 aminoácidos de longitud. Se aisló a partir de un tumor pancreático en un paciente con manifestaciones clínicas de exceso de GH (acromegalia) relacionado con hiperplasia 04Gardner(065-114).indd 71 de células somatotropas (véase más adelante en este capítulo). La GHRH se sintetiza a partir de un precursor de mayor tamaño, de 108 aminoácidos. También se han encontrado otros productos secretores derivados de este precursor. La actividad biológica completa de estos factores liberadores parece residir en la secuencia de 1 a 29 aminoácidos de la porción amino terminal de la molécula. La GHRH humana es un miembro de una familia de péptidos homóloga que incluye secretina, glucagon, péptido intestinal vasoactivo (VIP) y otros. La vida media de la GHRH es de alrededor de 3 a 7 min. B. Somatostatina La somatostatina inhibe la secreción de GH y TSH. Las células secretoras de somatostatina están ubicadas en la región periventricular, inmediatamente por arriba del quiasma óptico (figura 4-2); las terminaciones nerviosas se encuentran de manera difusa en la capa externa de la eminencia media. La somatostatina, un tetradecapéptido, se ha encontrado no sólo en el hipotálamo, sino también en las células D de los islotes pancreáticos, la mucosa gastrointestinal, y las células C (células parafoliculares) de la tiroides. El precursor de somatostatina tiene 116 aminoácidos. El 26/8/11 10:29:39 booksmedicos.org 72 CAPÍTULO 4 Hipotálamo y glándula hipófisis CUADRO 4–3 Los núcleos hipotalámicos y sus principales funciones. Núcleo Ubicación Neurohormonas o función principales Supraóptico Anterolateral, por arriba del tracto óptico ADH: osmorregulación, regulación del volumen del ECF Oxitocina: regulación de las contracciones uterinas y de la eyección de leche Paraventricular Periventricular anterior dorsal Núcleo paraventricular (PVN) magnocelular: ADH, oxitocina: mismas funciones que el anterior PVN parvocelular TRH: regulación de la función tiroidea CRH: regulación de la función adrenocortical, regulación del sistema nervioso simpático y de la médula suprarrenal, regulación del apetito ADH: coexpresada con CRH, regulación de la función adrenocortical VIP: factor liberador de prolactina (?) Supraquiasmático Por arriba del quiasma óptico, zona periventricular anteroventral Regulación de ritmos circadianos y de la función pineal (zeitgeber [marcapasos]): VIP, las neuronas ADH se proyectan principalmente hacia el PVN Arqueado Hipotálamo basal medial cerca del tercer ventrículo GHRH: estimulación de la hormona de crecimiento GnRH: regulación de gonadotropinas hipofisarias (FSH y LH) Dopamina: funciones como las de la PIH Somatostatina: inhibición de la liberación de GHRH Regulación del apetito (neuropéptido Y, transcrito relacionado con agutí, α-MSH, transcrito relacionado con cocaína y anfetaminas) Periventricular Anteroventral Somatostatina: inhibición de la secreción de hormona de crecimiento mediante la acción hipofisaria directa: ubicación de SRIF más abundante Ventromedial Ventromedial GHRH (igual que el anterior) Somatostatina: inhibición de la liberación de GHRH Funciona como un centro de saciedad Dorsomedial Dorsomedial Punto focal de procesamiento de información: recibe eferencias provenientes del núcleo ventromedial (VMN) y del hipotálamo lateral, y se proyecta hacia el PVN Hipotálamo lateral Hipotálamo lateral Funciona como un centro del hambre (hormona concentradora de melanina, anorexinas) Área preóptica Área preóptica Principal regulador de la ovulación en roedores; sólo algunas neuronas GnRH en primates Hipotálamo anterior Hipotálamo anterior Termorregulación: centro enfriador Región anteroventral del tercer ventrículo: regulación de la sed Hipotálamo posterior Hipotálamo posterior Termorregulación: centro calentador Modificado de Kacsoh B. Endocrine Physiology. McGraw-Hill; 2000. procesamiento de la región carboxilo terminal de la preprosomatostatina da por resultado la generación del tetradecapéptido somatostatina 14, y una forma extendida amino terminal que contiene 28 residuos de aminoácidos (somatostatina 28). La somatostatina 14 es la principal especie en el hipotálamo, mientras que la somatostatina 28 se encuentra en el intestino. Además de su profundo efecto inhibidor sobre la secreción de GH, la somatostatina también tiene importantes influencias inhibidoras sobre muchas otras hormonas, entre ellas insulina, glucagon, gastrina, secretina y VIP. Este péptido hipotalámico inhibidor participa en la secreción fisiológica de TSH al aumentar el efecto inhibidor directo de la hormona tiroidea sobre las células tirotropas; la administración de anticuerpos contra somatostatina da por resultado un aumento de la concentración de TSH circulante. La somatostatina tiene una vida media de 2 a 3 min. C. Dopamina La dopamina, la hormona inhibidora de PRL primaria, se encuentra en la circulación portal, y se une a receptores de dopamina sobre células lactotropas. Tiene una vida media breve, del orden de 1 a 2 min. El control hipotalámico de la secreción de PRL, a diferencia del de otras hormonas hipofisarias, es predominantemente inhibidor. Así, la alteración de la conexión hipotálamo-hipofisaria 04Gardner(065-114).indd 72 mediante corte del tallo, lesiones hipotalámicas, o autotrasplante hipofisario, aumenta la secreción de PRL. Las neuronas secretoras de dopamina (sistema dopaminérgico tuberoinfundibular) están situadas en los núcleos arqueados, y sus axones terminan en la capa externa de la eminencia media, principalmente en la misma área que las terminaciones de GnRH (en posición lateral), y en menor grado en posición medial (figura 4-2). El neurotransmisor ácido gamma-aminobutírico (GABA) y las vías colinérgicas también parecen inhibir la liberación de PRL. D. Factores liberadores de prolactina El factor mejor estudiado con actividad liberadora de PRL es la TRH (véase más adelante), pero hay pocas pruebas para un papel fisiológico. El aumento de PRL relacionado con el sueño, durante el estrés, y después de estimulación del pezón o de succión del mismo, no se acompaña de un incremento de la TRH o la TSH. Otro péptido hipotalámico, el VIP, estimula la liberación de PRL en seres humanos. Las vías serotoninérgicas también pueden estimular la secreción de PRL, según se demuestra por el aumento de la secreción de esta última tras la administración de precursores de serotonina, y por la reducción de la secreción después de tratamiento con antagonistas de serotonina. 26/8/11 10:29:39 booksmedicos.org CAPÍTULO 4 Hipotálamo y glándula hipófisis 73 CUADRO 4–4 Hormonas hipotalámicas. Hormona Estructura Hormonas de la parte posterior de la hipófisis Arginina vasopresina Oxitocina Hormonas hipofisiotrópicas Hormona liberadora de tirotropina (TRH) (piro)Glu-His-Pro-NH2 Hormona liberadora de gonadotropina (GnRH) (piro)Glu-His-Trp-Ser-Tir-Gly-Leu-Arg-Pro-Gly-NH2 Somatostatina a Hormona liberadora de hormona de crecimiento (GHRH) Tyr-Ala-Asp-Ala-Ile-Fhe-Thr-Asn-Ser-Tyr-Arg-Lys-Val-Leu-Gly-Gln-Leu-SerAla-Arg-Lys-Leu-Leu-Gln-Asp-Ile-Met-Ser-Arg-Gln-Gln-Gly-Glu-Ser-Asn-GlnGlu-Arg-Gly-Ala-Arg-Ala-Arg-Leu-NH2 Hormona inhibidora de prolactina (PIH, dopamina) Hormona liberadora de corticotropina (CRH) Ser-Gln-Glu-Pro-Pro-Ile-Ser-Leu-Asp-Leu-Thr-Fhe-His-Leu-Leu-Arg-Glu-ValLeu-Glu-Met-Thr-Lys-Ala-Asp-Gln-Leu-Ala-Gln-Gln-Ala-His-Ser-Asn-Arg-LysLeu-Leu-Asp-Ile-Ala-NH2 a Además del tetradecapéptido mostrado aquí (somatostatina 14), en casi todos los tejidos se encuentran una molécula extendida amino terminal (somatostatina 28), y una forma de 12 aminoácidos (somatostatina 28 [1-12]). E. Hormona liberadora de tirotropina La TRH, un tripéptido, es el principal factor hipotalámico que regula la secreción de TSH. La TRH humana se sintetiza a partir de un precursor grande de 242 aminoácidos que contiene seis copias de TRH. Las neuronas secretoras de TRH están ubicadas en las porciones mediales de los núcleos paraventriculares (figura 4-2), y sus axones terminan en la porción medial de la capa externa de la eminencia media. La vida media de la TRH es de aproximadamente 6 min. F. Hormona liberadora de corticotropina La CRH, un péptido de 41 aminoácidos, estimula la secreción de ACTH y otros productos de su molécula precursora, POMC. La CRH se sintetiza a partir de un precursor de 196 aminoácidos. La vida media de la CRH sigue un patrón bifásico en el plasma; dura aproximadamente entre 6 a 10 min y 40 a 50 min. Tanto la hormona antidiurética (ADH) como la angiotensina II potencian la secreción de ACTH mediada por CRH. En contraste, la oxitocina inhibe la secreción de ACTH mediada por CRH. Las neuronas secretoras de CRH se encuentran en la porción anterior de los núcleos paraventriculares en posición justo lateral a las neuronas secretoras de TRH; sus terminaciones nerviosas se encuentran en todas las partes de la capa externa de la eminencia media. La CRH también se secreta a partir de la placenta humana. La concentración de esta hormona aumenta significativamente al final del embarazo y durante el parto. Además, se ha descrito una proteína de unión a CRH (CRHBP) específica tanto en el suero como en sitios intracelulares de diversas células. Es probable que las CRHBP modulen las acciones de la CRH y la vida media plasmática de la misma. Desde el decenio de 1990, se identificaron tres proteínas homólogas a la CRH, llamadas urocortinas, y dos re- 04Gardner(065-114).indd 73 ceptores diferentes. Además de la participación de la CRH en la respuesta fisiológica al estrés, esta familia de péptidos parece tener importancia en el equilibrio de energía. G. Hormona liberadora de gonadotropina La secreción de LH y FSH está controlada por una hormona hipotalámica estimulante única, la GnRH. Esto se logra mediante diferencias del tamaño y la frecuencia de liberación de GnRH, así como retroacción proveniente de estrógenos y andrógenos; los pulsos de baja frecuencia favorecen la liberación de FSH, mientras que los de alta frecuencia dan lugar a liberación de LH. La GnRH es un decapéptido lineal que sólo estimula la LH y la FSH; carece de efectos sobre otras hormonas hipofisarias salvo en algunos pacientes con acromegalia y enfermedad de Cushing (véase adelante). El precursor de GnRH —proGnRH— contiene 92 aminoácidos. Asimismo, el ProGnRH contiene la secuencia de un polipéptido de 56 aminoácidos llamado péptido asociado con la GnRH. Este producto secretor muestra actividad inhibidora de PRL, pero se desconoce su papel fisiológico. Las neuronas secretoras de GnRH están situadas principalmente en el área preóptica del hipotálamo anterior, y sus terminaciones nerviosas se encuentran en las porciones laterales de la capa externa de la eminencia media, adyacentes al tallo hipofisario (figura 4-2). La GnRH tiene una vida media de 2 a 4 min. Neuroendocrinología: el hipotálamo como parte de un sistema de mayor tamaño El hipotálamo participa en muchas funciones no endocrinas, como la regulación de la temperatura corporal, la sed y la ingestión de alimen- 26/8/11 10:29:39 booksmedicos.org 74 CAPÍTULO 4 Hipotálamo y glándula hipófisis Oxitocina TRH GHRH DA Vasopresina SS GnRH Peri SO MC CRH PV TRH ME DA ARC GHRH IC PC PL IL AL BA 0.5 mm FIGURA 4–7 Ubicación del cuerpo celular de neuronas secretoras de hormonas hipofisiotrópicas proyectadas en una vista ventral del hipotálamo y la hipófisis de la rata. (AL, lóbulo anterior; ARC, núcleo arqueado; BA, arteria basilar; IC, carótida interna; IL, lóbulo medio; MC, cerebral medio; ME, eminencia media; PC, cerebral posterior; Peri, núcleo periventricular; PL, lóbulo posterior; PVL y PVM, porciones lateral y medial del núcleo paraventricular; SO, núcleo supraóptico.) Los nombres de las hormonas están encerrados en los recuadros (SS, somatostatina; DA, dopamina). (Cortesía de LW Swanson y ET Cunningham Jr.) to, y está conectado con muchas otras partes del sistema nervioso. El cerebro en sí está influido por efectos hormonales tanto directos como indirectos. Las hormonas esteroides y tiroideas cruzan la barrera hematoencefálica y producen acciones mediadas por receptor específicas (capítulos 1, 7 y 9). Los péptidos en la circulación general, que no cruzan la barrera hematoencefálica, desencadenan sus efectos de manera indirecta (p. ej., cambios [mediados por insulina] de la concentración de glucosa en sangre). Además, la comunicación entre la circulación general y el cerebro puede tener lugar por medio de los órganos circunventriculares, que están ubicados fuera de la barrera encefálica (véase adelante). Más aún, las hormonas hipotalámicas en la parte extrahipotalámica del cerebro funcionan como neurotransmisores o neurohormonas. También se encuentran en otros tejidos, donde funcionan como hormonas (endocrinas, paracrinas o autocrinas). Por ejemplo, las neuronas que contienen somatostatina se encuentran ampliamente distribuidas en el sistema nervioso. También se hallan en los islotes pancreáticos (células D), la mucosa gastrointestinal y las células C de la glándula tiroides (células parafoliculares). 04Gardner(065-114).indd 74 La somatostatina no sólo se secreta hacia la circulación general, sino también localmente; también se secreta hacia la luz del intestino, donde puede afectar la secreción de este último. Una hormona con esta actividad se ha llamado lumona. Las hormonas comunes en el cerebro, la hipófisis y el tracto gastrointestinal no sólo incluyen TRH y somatostatina, sino también VIP y péptidos derivados de la POMC. La función hipotalámica está regulada por señales mediadas por hormona (p. ej., retroacción negativa) y por aferencias neurales que provienen de una amplia variedad de fuentes. Estas señales nerviosas son mediadas por neurotransmisores, entre ellos acetilcolina, dopamina, noradrenalina, serotonina, GABA y opioides. El hipotálamo puede considerarse una vía común final mediante la cual señales provenientes de múltiples sistemas llegan a la parte anterior de la hipófisis. Por ejemplo, las citocinas que participan en la respuesta a la infección, como las interleucinas, también están involucradas en la regulación del eje hipotálamo-hipófisis-suprarrenal. Este sistema de interacciones inmunoendocrinas es importante en la respuesta del organismo a diversos estreses. El hipotálamo también envía señales hacia otras partes del sistema nervioso. Por ejemplo, mientras que los principales tractos nerviosos de las neuronas magnocelulares que contienen vasopresina y oxitocina terminan en la parte posterior de la hipófisis, fibras nerviosas de los núcleos paraventricular y supraóptico se proyectan hacia muchas otras partes del sistema nervioso. En el tallo encefálico, las neuronas vasopresinérgicas están involucradas en la regulación de la presión arterial por el sistema nervioso autónomo. Neuronas similares se proyectan hacia la sustancia gris y están implicadas en funciones corticales superiores. Las fibras que terminan en la eminencia media permiten la liberación de ADH hacia el sistema porta hipofisario; el suministro de ADH en concentraciones altas a la parte anterior de la hipófisis puede facilitar su participación en la regulación de la secreción de ACTH. Las neuronas magnocelulares también se proyectan hacia el plexo coroideo, donde pueden liberar ADH hacia el líquido cefalorraquídeo. Además de las neuronas magnocelulares, los núcleos paraventriculares contienen células con cuerpo celular de menor tamaño —neuronas parvicelulares—. Esa clase de neuronas también se encuentra en otras regiones del sistema nervioso, y puede contener otros péptidos como CRH y TRH. El hipotálamo y el control del apetito Con la apreciación creciente del tejido adiposo como un órgano endocrino, así como con el problema cada vez mayor de obesidad y sus riesgos para la salud, el entendimiento de cómo están regulados el equilibrio de energía y el apetito se ha convertido en un importante tema de estudio. En 1901, Frohlich observó que algunos tumores de la hipófisis y el hipotálamo se relacionaban con grasa subcutánea excesiva e hipogonadismo. Experimentos subsiguientes con producción de lesión efectuados por Hetherington y Ranson durante el decenio de 1940 establecieron al hipotálamo como un sitio fundamental en la regulación del apetito. Estos experimentos introdujeron el modelo de centro doble de ingestión de alimentos en el cual el núcleo hipotalámico ventromedial funciona como un centro de la saciedad, y el área hipotalámica lateral sirve como un centro de alimentación. Estudios subsiguientes han llevado a refinamientos de este modelo. 26/8/11 10:29:39 booksmedicos.org CAPÍTULO 4 Hipotálamo y glándula hipófisis Evidencia creciente señala hacia el papel fundamental del núcleo arqueado en la integración de las señales de alimentación y las reservas de energía. Tiene acceso especial a hormonas circulantes por medio de la eminencia media subyacente, un área rica en capilares fenestrados, es decir, que no está protegida por la barrera hematoencefálica (figura 4-2). Dos poblaciones de neuronas involucradas en la regulación de la alimentación están ubicadas en el núcleo arqueado: una que inhibe la ingestión de alimentos mediante la expresión de neuropéptidos POMC y transcripción regulada por cocaína y anfetamina, y una que estimula la ingestión de alimentos mediante la expresión de neuropéptido Y y péptido relacionado con agutí. El núcleo arqueado se proyecta hacia poblaciones neuronales de segundo orden, entre ellas los núcleos paraventricular, dorsomedial y ventromedial, y el área hipotalámica lateral, que a continuación activan vías torrente abajo que controlan el apetito y el gasto de energía. Los marcadores circulantes de adiposidad (leptina, adiponectina, insulina), y hormonas del tracto gastrointestinal (grelina, péptido YY, péptido similar al glucagon 1, colecistocinina, oxintomodulina, polipéptido pancreático) convergen en el hipotálamo y el tallo encefálico para emitir señales respecto a la suficiencia de reservas de energía a plazos corto y largo. Las alteraciones de las concentraciones o la sensibilidad de los tejidos de estas hormonas pueden subyacer a trastornos de la regulación del peso, como obesidad, y podrían resultar útiles como blancos terapéuticos (capítulo 20). La glándula pineal y los órganos circunventriculares Los órganos circunventriculares son estructuras cerebrales de la línea media secretoras que surgen a partir del revestimiento celular ependimario del sistema ventricular (figura 4-8). Estos órganos son adyacentes al tercer ventrículo —órgano subfornical, órgano subcomisural, órgano vasculoso de la lámina terminal, pineal, y parte de la eminencia media— y el techo del cuarto ventrículo —área postrema (figura 4-8)—. Los tejidos de estos órganos tienen espacios intersticiales relativamente grandes, y tienen capilares fenestrados que, al ser muy permeables, permiten la difusión de moléculas grandes desde la circulación general; en otros lugares del cerebro las zonas de oclusión (uniones intercelulares herméticas) endoteliales capilares evitan esa difusión —la barrera hematoencefálica—. Por ejemplo, la angiotensina II (capítulo 10) está involucrada en la regulación de la ingestión de agua, la presión arterial y la secreción de vasopresina. Además de sus efectos periféricos, la angiotensina II circulante actúa sobre el órgano subfornical, lo que da lugar a incremento de la ingestión de agua. La glándula pineal, considerada el sitio donde residía el alma por el filósofo francés del siglo xvii René Descartes, está situada en el techo de la porción posterior del tercer ventrículo. La glándula pineal en seres humanos y otros mamíferos no tiene conexiones neurales directas con el cerebro excepto por inervación simpática por medio del ganglio cervical superior. La glándula pineal secreta melatonina, un indol sintetizado a partir de serotonina mediante 5-metoxilación y N-acetilación (figura 4-9). La glándula pineal libera melatonina hacia la circulación general y hacia el líquido cefalorraquídeo. La secreción de melatonina está regulada por el sistema nervioso simpático, y aumenta en respuesta a hipoglucemia y oscuridad. La glándula pineal también contiene otros péptidos y aminas bioactivos, entre 04Gardner(065-114).indd 75 75 SFO SCO PI OVLT NH AP FIGURA 4–8 Órganos circunventriculares. La neurohipófisis (NH) y la eminencia media adyacente, el órgano vasculoso de la lámina terminal (OVLT), el órgano subfornical (SFO) y el área postrema (AP) se muestran proyectados en un corte sagital del cerebro humano. También se muestran la pineal (PI) y el órgano subcomisural (SCO), pero probablemente no funcionan como órganos circunventriculares. (Reproducida, con autorización, de Ganong WF. Review of Medical Physiology. 15th ed. McGraw-Hill; 1993.) ellos TRH, somatostatina, GnRH y noradrenalina. Quedan por elucidar los papeles fisiológicos de la pineal, pero parecen comprender la regulación de la función y el desarrollo gonadales, y de ritmos cronobiológicos. La glándula pineal puede ser el sitio de origen de tumores de células pineales (pinealomas) o tumores de células germinales (germinomas). Los signos y síntomas neurológicos son las manifestaciones clínicas predominantes; los ejemplos incluyen aumento de la presión intracraneal, anormalidades visuales, ataxia y síndrome de Parinaud: parálisis con la mirada hacia arriba, falta de reflejo pupilar, parálisis de convergencia, y marcha con base amplia. Las manifestaciones endocrinas se producen principalmente por deficiencia de hormonas hipotalámicas (diabetes insípida, hipopituitarismo o trastornos del desarrollo gonadal). El tratamiento comprende extirpación o descompresión quirúrgica, radioterapia y reemplazo de hormona (véase más adelante). HORMONAS DE LA PARTE ANTERIOR DE LA HIPÓFISIS Las seis principales hormonas de la parte anterior de la hipófisis —ACTH, GH, PRL, TSH, LH y FSH— pueden clasificarse en tres grupos: péptidos relacionados con ACTH (la ACTH misma, la lipotropina [LPH], hormona estimulante de los melanocitos [MSH], y endorfinas); las proteínas somatomamotropina (GH y PRL), y las glucoproteínas (LH, FSH y TSH). En el cuadro 4-2 se presentan las características químicas de estas hormonas. 26/8/11 10:29:39 booksmedicos.org 76 CAPÍTULO 4 Hipotálamo y glándula hipófisis HORMONA ADRENOCORTICOTRÓPICA Y PÉPTIDOS RELACIONADOS Triptófano 5-Hidroxitriptófano Biosíntesis CH2CH2NH2 HO La ACTH es una hormona peptídica de 39 aminoácidos (peso molecular [MW] de 4 500) procesada a partir de una molécula precursora grande, la POMC (MW de 28 500). Dentro de las células corticotropas, un mRNA único dirige la síntesis y el procesamiento de POMC hacia fragmentos de menor tamaño, con actividad biológica (figura 4-10), que incluyen β-LPH, α-MSH, β-MSH, β-endorfina y el fragmento amino terminal de la POMC. Casi todos estos péptidos están glucosilados, lo que explica las diferencias que existen entre sus pesos moleculares que se han determinado. La coloración basófila de las células corticotropas depende de estas porciones carbohidrato. Dos de estos fragmentos están contenidos dentro de la estructura de la ACTH: la α-MSH es idéntica a la ACTH 1 a 13, y el péptido del lóbulo medio similar a la corticotropina (CLIP) representa ACTH 18 a 39 (figura 4-10). Si bien estos fragmentos se encuentran en especies con lóbulo medio desarrollado (p. ej., la rata), no se secretan como hormonas separadas en seres humanos. La β-LPH, un fragmento con 91 aminoácidos (1-91), es secretada por las células corticotropas en cantidades equimolares con ACTH. Dentro de la molécula de β-LPH existe la secuencia de aminoácidos para β-MSH (41-58), γ-LPH (1-58) y β-endorfina (61-91). N H 5-Hidroxitriptamina (serotonina) N-Acetiltransferasa + acetil-CoA O CH2CH2NH HO C CH3 N H N-Acetil-5-hidroxitriptamina (N-acetilserotonina) HIOMT + S-adenosilmetionina O CH3O CH2CH2NH C CH3 N H Función N-Acetil-5-metoxitriptamina (melatonina) 6-Hidroximelatonina (en el hígado) y otros metabolitos (en el cerebro) FIGURA 4–9 Formación y el metabolismo de la melatonina (HIOMT, hidroxi-indol-O-metiltransferasa.) (Reproducida, con autorización, de Ganong WF. Review of Medical Physiology. 15th ed. McGraw-Hill; 1993.) La ACTH estimula la secreción de glucocorticoides, mineralocorticoides y andrógenos, todos esteroides de la corteza suprarrenal (capítulos 9 y 10). Esta actividad biológica depende del extremo amino terminal (residuos 1-18). La ACTH se une a receptores en la corteza suprarrenal, e induce esteroidogénesis por medio de un mecanismo dependiente de cAMP. La hiperpigmentación que se observa en estados de hipersecreción de ACTH (p. ej., enfermedad de Addison, síndrome de Nelson) pa- Genoma mRNA Pro-opiomelanocortina Fragmento N-terminal (1-131) ACTH (1-39) β-LPH (1-91) α-MSH CLIP γ-LPH β-Endorfina (1-13) (18-39) (1-58) (61-91) γ-MSH Met-Enk (41-58) (61-65) FIGURA 4–10 El procesamiento de la pro-opiomelanocortina (MW de 28 500) hacia sus hormonas peptídicas biológicamente activas. El significado de las abreviaturas se presenta en el texto. 04Gardner(065-114).indd 76 26/8/11 10:29:40 booksmedicos.org CAPÍTULO 4 Hipotálamo y glándula hipófisis rece deberse principalmente a unión de ACTH al receptor de MSH, porque la α-MSH y la β-MSH no existen como hormonas separadas en seres humanos. No se entiende por completo la función fisiológica de la β-LPH y su familia de hormonas peptídicas, incluso la β-endorfina. Empero, tanto la β-LPH como la β-endorfina tienen la misma dinámica secretora que la ACTH. Físico Estrés Emocional Otros Químico (hipoglucemia) CRH Medición La creación de ensayos inmunorradiométrico e inmunoquimioluminiscente (IRMA e ICMA, respectivamente) ha proporcionado un ensayo clínico sensible y práctico de ACTH para la evaluación de trastornos hipofisarios-suprarrenales. La concentración matutina basal varía de 9 a 52 pg/ml (2 a 11 pmol/L). Su vida media plasmática breve (7 a 12 min) y secreción episódica causan fluctuaciones amplias y rápidas tanto de su concentración plasmática como de la de cortisol. Aunque en la β-LPH tiene una vida media más prolongada que la ACTH y es más estable en el plasma, su medición no se ha utilizado extensamente. Los datos actuales sugieren que la concentración normal de β-LPH es de 10 a 40 pg/ml (1 a 4 pmol/L). Secreción Valor establecido Retroacción corta por ACTH “Corticotropa” Retroacción larga “F” ACTH FIGURA 4–11 El eje hipotálamo-hipófisis-suprarrenal, que ilustra retroacción negativa por cortisol (F) en los ámbitos hipotalámico e hipofisario. También hay un asa de retroacción negativa corta de ACTH sobre la secreción de hormona liberadora de corticotropina (CRH). (Reproducida, con autorización, de Gwinup G, Johnson B. Clinical testing of the hypothalamic-pituitary-adrenocortical system in states of hypo- and hypercortisolism. Metabolism. 1975;24:777.) la persistencia de ritmo diurno en pacientes con insuficiencia suprarenal primaria (enfermedad de Addison). La secreción de ACTH también aumenta en respuesta a la alimentación tanto en seres humanos como en animales. 50 1 000 40 800 30 600 20 400 10 200 0 0900 1300 1700 2100 0100 0500 Concentraciones de cortisol (nmol/L) Concentraciones de ACTH (ng/L) La secreción fisiológica de ACTH está mediada por influencias neurales por medio de un complejo de hormonas, la más importante de las cuales es la CRH (figura 4-11). La CRH estimula la ACTH de una manera pulsátil: la ritmicidad diurna causa un máximo antes de despertarse y una declinación a medida que avanza el día. El ritmo diurno es un reflejo de control neural y desencadena secreción diurna concordante de cortisol desde la corteza suprarrenal (figura 4-12). Esta liberación episódica de ACTH es independiente de la concentración circulante de cortisol (esto es, la magnitud de un impulso de ACTH no se relaciona con la concentración plasmática precedente de cortisol). Un ejemplo es 77 0 0900 Hora en el reloj (h) FIGURA 4–12 El patrón pulsátil episódico de la secreción de ACTH, y su concordancia con la secreción de cortisol en un sujeto humano sano durante un periodo de 24 h. (No publicada previamente, usada con autorización, de Johannes D. Veldhuis, MD.) 04Gardner(065-114).indd 77 26/8/11 10:29:40 booksmedicos.org 78 CAPÍTULO 4 Hipotálamo y glándula hipófisis Muchos estreses estimulan la ACTH, lo que a menudo sustituye la ritmicidad diurna normal. Se ha mostrado que los estreses físicos, emocionales y químicos, como dolor, traumatismo, hipoxia, hipoglucemia aguda, exposición a frío, intervención quirúrgica, depresión y administración de interleucina-1 y de vasopresina, estimulan la secreción de ACTH y cortisol. El aumento de la concentración de ACTH durante estrés está mediado por vasopresina, así como por CRH. Si bien la concentración fisiológica de cortisol no disminuye la respuesta de la ACTH al estrés, los corticosteroides exógenos en dosis altas la suprimen. La retroacción negativa de cortisol y glucocorticoides sintéticos sobre la secreción de ACTH ocurre en los ámbitos tanto hipotalámico como hipofisario mediante dos mecanismos: la retroacción rápida es sensible a la tasa de cambio de la concentración de cortisol, mientras que la retroacción lenta es sensible a la concentración absoluta de cortisol. El primer mecanismo probablemente es no nuclear; es decir, este fenómeno ocurre con demasiada rapidez como para explicarlo por la influencia de los corticosteroides sobre la transcripción nuclear del mRNA específico que se encarga de la ACTH. Estudios recientes sugieren que la retroacción rápida está mediada por un nuevo receptor de glucocorticoide relacionado con membrana, que estimula una síntesis rápida y liberación retrógrada de endocannabinoides, lo que suprime la excitación sináptica. La retroacción lenta, que ocurre más tarde, puede explicarse por un mecanismo mediado por el núcleo, y un decremento subsiguiente de la síntesis de ACTH. Esta última forma de retroacción negativa es el tipo probado mediante la prueba clínica de supresión con dexametasona. Además de la retroacción negativa de corticoides, la ACTH también inhibe su propia secreción (retroacción de asa corta). HORMONA DE CRECIMIENTO Biosíntesis La GH o somatotropina es una hormona polipeptídica de 191 aminoácidos (MW de 21 500), que se sintetiza y secreta en las células somatotropas de la parte anterior de la hipófisis. Su péptido precursor de mayor tamaño, la pre-GH (MW de 28 000), también se secreta, pero carece de importancia fisiológica. Función La función primaria de la GH es la promoción del crecimiento lineal. Sus efectos metabólicos básicos sirven para lograr este resultado, pero casi todos los efectos promotores del crecimiento están mediados por el factor de crecimiento tipo insulina I (IGF-I, antes conocido como somatomedina C). En los cuadros 4-5 y 4-6 se muestran los efectos metabólicos y biológicos de la GH y el IGF-I (capítulo 6). La GH, por medio del IGF-I, aumenta la síntesis de proteína al mejorar la captación de aminoácido y acelerar de manera directa la transcripción y traducción de mRNA. Además, la GH tiende a disminuir el catabolismo de proteína al movilizar grasa como una fuente de combustible más eficiente: causa de manera directa la liberación de ácidos grasos a partir de tejido adiposo, y aumenta su conversión en acetil-CoA, a partir de la cual se obtiene energía. Este efecto de ahorro de proteína es un importante mecanismo mediante el cual la GH promueve el crecimiento y desarrollo. La GH también afecta el metabolismo de carbohidratos. En exceso, disminuye la utilización de carbohidratos y altera la captación de glucosa hacia las células. Esta resistencia a la insulina inducida por 04Gardner(065-114).indd 78 CUADRO 4–5 Efectos metabólicos de la GH y de la IGF-1 in vivo. Función, grupo de parámetro Metabolismo de carbohidrato Metabolismo de lípido Metabolismo de proteína (músculo, tejido conjuntivo) Función, subgrupo de parámetro GH IGF-1 a Captación de glucosa en tejidos extrahepáticos Disminuye Aumenta Producción de glucosa hepática Aumenta Disminuye Reservas de glucógeno hepáticas Aumenta (conjuntamente con los glucocorticoides y la insulina) Glucosa plasmática Aumenta Disminuye Sensibilidad a la insulina Disminuye Aumenta Lipólisis en adipocitos, concentraciones de ácidos grasos libres en el plasma Aumenta Disminuye Cuerpos cetónicos plasmáticos Aumenta Disminuye Captación de aminoácidos Aumenta (?) Aumenta Síntesis de proteína Aumenta (?) Aumenta Excreción de nitrógeno Disminuye (?) Disminuye a En pacientes con deficiencia de GH, la administración de esta última da por resultado una acción tipo insulina, breve. Durante este tiempo, aumenta la captación de glucosa por tejidos periféricos (extrahepáticos). Modificado de Kacsoh B. Endocrine Physiology. McGraw-Hill; 2000. GH parece deberse a un deterioro posreceptor de la acción de la insulina. Estos eventos dan por resultado intolerancia a la glucosa e hiperinsulinismo secundario. Medición La GH tiene una vida media plasmática de 10 a 20 min. El adulto sano secreta aproximadamente 400 μg/día (18.6 nmol/día); en contraste, los adolescentes jóvenes secretan aproximadamente 700 μg/día (32.5 nmol/día). La concentración de GH temprano por la mañana en adultos en ayunas y no estresados es de menos de 2 ng/ml (90 pmol/L). No hay diferencias importantes entre los sexos. Alrededor de la mitad de la GH circulante está unida a proteínas transportadoras de la hormona de crecimiento (GHBP) específicas cuya función es reducir oscilaciones de las cifras de GH (debido a su secreción pulsátil) y prolongar la vida media plasmática de la misma. Las GHBP incluyen una GHBP de alta afinidad (que corresponde a la porción extracelular del receptor de GH formado mediante división proteolítica) y una especie de baja afinidad. La medición de las concentraciones séricas de la GHBP de alta afinidad proporciona un índice de concentraciones de receptor de GH. Por ejemplo, los individuos con enanismo de Laron, una forma de insensibilidad a la GH que se caracteriza por mutaciones en el receptor de GH, por lo general tienen concentraciones anormalmente bajas de GHBP. La concentración de IGF-1 se cuantifica por medio de ensayos de radiorreceptor o radioinmunoensayos. La cuantificación de las cifras 26/8/11 10:29:40 booksmedicos.org CAPÍTULO 4 Hipotálamo y glándula hipófisis 79 CUADRO 4–6 Principal efecto biológico del eje de GH-IGF-1. Blanco, fuente Parámetro Efecto Sangre y plasma (acciones en el hígado, los huesos y la médula ósea) IGF-1, subunidad lábil a ácido Aumentado sólo por GH Proteína de unión a IGF-3 Aumentado tanto por GH como por IGF-1 Fosfatasa alcalina (específica para hueso) Aumento (principalmente IGF-1) Fibrinógeno Aumento Hemoglobina, hematócrito Aumento (principalmente la acción del IGF-1 sobre la médula ósea) Cartílago, hueso Longitud (antes del cierre epifisario), anchura (crecimiento perióstico y pericondrial) Estimulación (principalmente IGF-1) Órganos viscerales (hígado, bazo, timo, tiroides), lengua y corazón Crecimiento Estimulación, organomegalia (tanto GH como IGF-1) Actividad de 25-hidroxivitamina D 1α-hidroxilasa renal Calcitriol plasmático Aumento (principalmente GH), promueve balance de calcio positivo Riñones GFR Aumento (IGF-1) Piel Crecimiento de pelo Estimulación (IGF-1?) Glándulas sudoríparas Hiperplasia, hipertrofia, hiperfunción (GH?) Dermis Engrosamiento (tanto GH como IGF-1) Modificado de Kacsoh B. Endocrine Physiology. McGraw-Hill; 2000. de estos mediadores de la acción de la GH puede dar por resultado evaluación más exacta de la actividad biológica de la GH (capítulo 6). Secreción La secreción de GH está mediada de manera predominante por dos hormonas hipotalámicas: GHRH y somatostatina (hormona inhibidora de GH), ambas contribuyen al patrón episódico de la secreción de GH. Estas influencias hipotalámicas están estrechamente reguladas por un sistema integrado de factores neurales, metabólicos y hormonales. En el cuadro 4-7 se resumen los muchos factores que afectan la secreción de GH, en estados fisiológicos, farmacológicos y patológicos. A. Hormona liberadora de hormona de crecimiento La GHRH se une a receptores específicos, lo que estimula la producción de cAMP por células somatotropas y estimula tanto la síntesis como la secreción de GH. La somatostatina bloquea parcialmente los efectos de la GHRH. La administración de GHRH a seres humanos normales lleva a liberación rápida de GH (en cuestión de minutos); las concentraciones alcanzan un máximo a los 30 min, y se sostienen durante 60 a 120 min. Otras hormonas peptídicas, como la ADH, ACTH y α-MSH, pueden actuar como factores liberadores de GH cuando están presentes en cantidades farmacológicas. Incluso la TSH y la GnRH a menudo causan secreción de GH en pacientes con acromegalia; sin embargo, hay dudas respecto a si alguno de estos efectos está mediado por el hipotálamo, o representa efectos directos sobre las células somatotropas. La regulación de la GHRH está principalmente bajo control neural (véase más adelante), pero también hay retroacción negativa de asa corta por la GHRH misma. B. Somatostatina La somatostatina, un tetradecapéptido, es un potente inhibidor de la secreción de GH. Disminuye la producción 04Gardner(065-114).indd 79 de cAMP en células secretoras de GH, e inhibe la secreción tanto basal como estimulada de GH. Las concentraciones altas de GH e IGF-1 aumentan la secreción de somatostatina. Análogos de la somatostatina de acción prolongada se han usado con fines terapéuticos en el manejo de exceso de GH y en enfermedades como tumores pancreáticos y carcinoides que causan diarrea. C. Secretagogos de hormona de crecimiento Los secretagogos no GHRH actúan para liberar GH, no por medio del receptor de GHRH, sino mediante un receptor separado, el receptor secretagogo de la hormona de crecimiento (GHS-R). Se han descrito varios secretagogos sintéticos, tanto peptídicos como no peptídicos. La grelina, un péptido circulante sintetizado por células endocrinas en el estómago, se identificó en 1999 como el ligando endógeno para el GHS-R. Su ubicación en el estómago sugiere un nuevo mecanismo para la regulación de la secreción de GH. D. Control neural El control neural de la secreción basal de GH da por resultado liberación irregular e intermitente relacionada con sueño, y que varía con la edad. La concentración máxima ocurre 1 a 4 h después del inicio del sueño (durante las etapas 3 y 4) (figura 4-13). Estos aumentos nocturnos de secreción durante el sueño, que explican casi 70% de la secreción diaria de GH, son mayores en niños y tienden a disminuir con la edad. La administración de glucosa no suprime esta liberación episódica. El estrés emocional, físico y químico, incluso intervención quirúrgica, traumatismo, ejercicio, terapia con electrochoque, y administración de pirógeno, desencadena la liberación de GH. Además, en niños con privación emocional grave se ha documentado bien el deterioro de la secreción que lleva a insuficiencia del crecimiento (capítulo 6). E. Control metabólico Los factores metabólicos que afectan la secreción de GH son todas las sustancias combustibles: carbohidratos, 26/8/11 10:29:40 booksmedicos.org 80 CAPÍTULO 4 Hipotálamo y glándula hipófisis CUADRO 4–7 Factores que afectan la secreción de GH. Aumento Fisiológico Sueño Ejercicio Estrés (físico o fisiológico) Posprandial Hiperaminoacidemia Hipoglucemia (relativa) Farmacológico Hipoglucemia Absoluto: insulina o 2-desoxiglucosa Relativo: después de glucagon Hormonas GHRH Grelina Péptido (ACTH, α-MSH, vasopresina) Estrógeno Neurotransmisores, etc. Agonistas alfa-adrenérgicos (clonidina) Antagonistas beta-adrenérgicos (propranolol) Precursores de la serotonina Agonistas de la dopamina (levodopa, apomorfina, bromocriptina) Agonistas del GABA (muscimol) Administración de potasio por vía intravenosa lenta Pirógenos (endotoxina de Pseudomonas) Patológico Disminución de proteína e inanición Anorexia nerviosa Producción exótica de GHRH Insuficiencia renal crónica Acromegalia TRH GnRH Disminucióna Hipoglucemia posprandial Ácidos grasos libres altos Hormonas Somatostatina Hormona de crecimiento Progesterona Glucocorticoides Neurotransmisores, etc. Antagonistas alfa-adrenérgicos (fentolamina) Agonistas beta-adrenérgicos (isoproterenol) Agonistas de la serotonina (metisergida) Antagonistas de la dopamina (fenotiazinas) G. Efectos de agentes neurofarmacológicos Muchos neurotransmisores y agentes neurofarmacológicos afectan la secreción de GH. Los agonistas y antagonistas de aminas biogénicas actúan en el ámbito hipotalámico y alteran la liberación de GHRH o de somatostatina. Los agentes dopaminérgicos, alfa-adrenérgicos y serotoninérgicos estimulan la liberación de GH. Los agonistas de la dopamina, como la levodopa, la apomorfina y la bromocriptina aumentan la secreción de GH, mientras que los antagonistas dopaminérgicos como las fenotiazinas inhiben la GH. El efecto de la levodopa, un precursor tanto de la noradrenalina como de la dopamina, puede estar mediado por su conversión en noradrenalina, porque su efecto queda bloqueado por el antagonista alfaadrenérgico fentolamina. Más aún, la fentolamina suprime la liberación de GH en respuesta a otros estímulos, como hipoglucemia, ejercicio y arginina, lo que recalca la importancia de los mecanismos alfa-adrenérgicos en la modulación de la secreción de GH. Los agonistas beta-adrenérgicos inhiben la GH, y los antagonistas beta-adrenérgicos, como el propranolol, aumentan la secreción en respuesta a estímulos provocadores. PROLACTINA Obesidad Acromegalia; agonistas de la dopamina Hipotiroidismo Hipertiroidismo a Los efectos supresores de algunos factores sólo pueden demostrarse en presencia de un estímulo. Modificado y reproducido, con autorización, de Frohman LA. Diseases of the anterior pituitary. En: Endocrinology and Metabolism. Felig P, et al., ed. McGraw-Hill, 1981. proteína y grasa. La administración de glucosa, por vía oral o intravenosa, disminuye la GH en sujetos sanos, y proporciona una maniobra fisiológica simple, útil en el diagnóstico de acromegalia (véase más adelante). En contraste, la hipoglucemia estimula la liberación de GH. Este efecto depende de glucopenia intracelular, porque la administración de 2-desoxiglucosa (un análogo de la glucosa que causa deficiencia intracelular de glucosa) también aumenta la GH. Esta respuesta a la hipoglucemia depende tanto de la tasa de cambio de la glucosa sanguínea como de la concentración absoluta alcanzada. Una comida proteínica o la administración de aminoácidos (p. ej., arginina) por vía intravenosa lenta causa la liberación de GH. Paradójicamente, los estados de malnutrición proteínico-calórica también aumentan la GH, posiblemente como resultado de decremento de la producción de IGF-1 y falta de retroacción inhibidora. Los ácidos grasos suprimen las respuestas de GH a ciertos estímulos, entre ellos arginina e hipoglucemia. El ayuno estimula la secreción de GH, posiblemente como un medio para movilizar grasa como una fuente de energía y prevenir pérdida de proteína. 04Gardner(065-114).indd 80 F. Efectos de otras hormonas Las respuestas a estímulos están aminoradas en estados de exceso de cortisol y durante hipotiroidismo e hipertiroidismo. El estrógeno aumenta la secreción de GH en respuesta a estimulación. Biosíntesis La PRL es una hormona polipeptídica de 198 aminoácidos (MW [peso molecular] de 22 000) sintetizada y secretada a partir de las células lactotropas de la parte anterior de la hipófisis. A pesar de la evolución desde una hormona ancestral común a la GH y el lactógeno placentario humano (hPL), la PRL sólo comparte 16% de sus residuos con la primera y 13% con el hPL. También se secreta una molécula precursora (MW de 40 000 a 50 000), y puede constituir 8 a 20% de la inmunorreactividad plasmática de PRL en personas sanas y en pacientes con tumores hipofisarios secretores de PRL. La PRL y la GH se relacionan desde el punto de vista estructural con miembros de la familia de citocina-hematopoyetina que incluye eritropoyetina, factor estimulante de colonias de granulocitos-macrófagos (GMCSF), e interleucinas IL-2 a IL-7. Función La PRL estimula la lactación durante el periodo posparto (capítulo 16). En el transcurso del embarazo, la secreción de PRL aumenta y, en forma conjunta con muchas otras hormonas (estrógeno, progesterona, hPL, insulina y cortisol), promueve el desarrollo mamario adicional en preparación para la producción de leche. Pese a su importancia durante el embarazo, no se ha demostrado que la PRL participe en el desarrollo del tejido mamario normal en seres humanos. Durante la gestación, el estrógeno aumenta el desarrollo de las mamas pero aminora el efecto de la PRL sobre la lactación; el decremento tanto de estrógeno como de progesterona después del parto permite el inicio de la lactación. En consecuencia, la suspensión de anticonceptivos orales o de la terapia con estrógeno puede acompañarse de galactorrea. Aunque la secreción basal de PRL disminuye 26/8/11 10:29:40 booksmedicos.org CAPÍTULO 4 Hipotálamo y glándula hipófisis 81 Prolactina (ng/ml) 40 30 20 10 Prolactina 20 Hormona de crecimiento 10 (ng/ml) 0 Hormona de crecimiento 0 REM Comida 9 10 11 12 1 2 3 a.m. Mediodía Comida Comida 2 4 Etapa del sueño 4 5 6 7 8 9 10 11 12 1 2 3 4 5 6 7 8 9 10 p.m. Medianoche a.m. Hora en el reloj FIGURA 4–13 Cambios de la secreción de prolactina (PRL) y hormona de crecimiento (GH) relacionados con el sueño en seres humanos. Las concentraciones máximas de GH ocurren durante las etapas del sueño 3 o 4; el incremento de la PRL se observa 1 a 2 h después de que empieza el sueño, y no se relaciona con una fase del sueño específica. (Reproducida, con autorización, de Sassin JF, et al. Human prolactin: 24-hour pattern with increased release during sleep. Science. 1972;177:1205.) durante el periodo posparto, la lactación se mantiene por succión persistente de la mama. La concentración de PRL es muy alta en el feto y el recién nacido; declina durante los primeros meses de vida. Aunque en la PRL no parece desempeñar un papel fisiológico en la regulación de la función gonadal, la hiperprolactinemia en seres humanos lleva a hipogonadismo. En mujeres, al principio hay acortamiento de la fase lútea; después ocurren anovulación, oligomenorrea o amenorrea, y esterilidad. En varones, el exceso de PRL lleva a decremento de la síntesis de testosterona y de la espermatogénesis, que se presentan en clínica como decremento de la libido, impotencia y esterilidad. No están claros los mecanismos exactos de la inhibición de la función gonadal por la PRL, pero el principal parece ser alteración del control hipotálamo-hipofisario de la secreción de gonadotropina. Las concentraciones basales de LH y FSH por lo general son normales; con todo, su secreción pulsátil está disminuida, y en mujeres hay supresión del aumento repentino de la secreción de LH a la mitad del ciclo. La reserva de gonadotropina, según se valora mediante la administración de GnRH exógena, generalmente es normal. La PRL también participa en la inmunomodulación; ocurre síntesis extrahipofisaria de PRL en linfocitos T (entre otros sitios), y hay receptores de PRL sobre linfocitos T y B, y sobre macrófagos. La PRL modula y estimula tanto la proliferación de células inmunitarias como la supervivencia de las mismas. Medición La tasa de secreción de PRL es de aproximadamente 400 μg/día (18.6 nmol/día). La hormona se depura en el hígado (75%) y los riñones (25%), y su tiempo medio de desaparición del plasma es de alrededor de 25 a 50 min. La concentración basal de PRL en adultos varía considerablemente, con una media de 13 ng/ml (0.6 nmol/L) en mujeres y 5 ng/ml (0.23 nmol/L) en varones. En casi todos los laboratorios el límite superior de lo normal es de 15 a 20 ng/ml (0.7 a 0.9 nmol/L). 04Gardner(065-114).indd 81 La PRL se mide usando un ensayo inmunorradiométrico muy específico. Sin embargo, cuando la concentración de PRL es en extremo alta, lo que puede ocurrir con algunos tumores secretores de PRL, este ensayo puede ser susceptible del “efecto de gancho”. La concentración de PRL se reporta en forma errónea como normal o modestamente alta debido a saturación de los anticuerpos del ensayo disponibles. Las diluciones apropiadas de la muestra (esto es, 1:100) evitarán este artefacto. En algunos pacientes predomina una forma de PRL con masa molecular mayor de 150 kDa. Esto se denomina macroprolactinemia, y consta de agregados de PRL monomérica, así como de complejos de PRL-inmunoglobulina G. Estos complejos pueden tener actividad biológica reducida, y pueden medirse usando precipitación de muestras de suero en polietilenglicol. Secreción El control hipotalámico de la secreción de PRL es predominantemente inhibidor, y la dopamina es el factor inhibidor más importante. En el cuadro 4-8 se listan los factores fisiológicos, patológicos y farmacológicos que influyen sobre la secreción de PRL. A. Factores liberadores de prolactina La TRH es un potente factor liberador de PRL que evoca la liberación de PRL a una dosis umbral similar a la que estimula la liberación de TSH. En el hipotiroidismo primario se observa una respuesta exagerada tanto de la TSH como de la PRL a la TRH, y sus respuestas están aminoradas en el hipertiroidismo. Además, la secreción de PRL también es estimulada por VIP y vías serotoninérgicas. B. Secreción episódica y relacionada con el sueño La secreción de PRL es episódica. Se observa un aumento 60 a 90 min después de que empieza el sueño pero, en contraste con la GH, no se relaciona con una fase del sueño específica. La concentración máxima por lo general se alcanza entre las 4 y las 7 a.m. (figura 4-13). Este 26/8/11 10:29:40 booksmedicos.org 82 CAPÍTULO 4 Hipotálamo y glándula hipófisis CUADRO 4–8 Factores que afectan la secreción de prolactina. Aumento Disminución Fisiológico Embarazo Amamantamiento Estimulación del pezón Ejercicio Estrés (hipoglucemia) Sueño Crisis convulsivas Neonatal Farmacológico TRH Estrógeno Péptido intestinal vasoactivo Antagonistas de la dopamina (fenotiazinas, haloperidol, risperidona, metoclopramida, reserpina, metildopa, amoxapina, opioides) Inhibidores de la monoaminooxidasa Cimetidina (por vía intravenosa) Verapamilo Regaliz Patológico Tumores hipofisarios Lesiones hipotalámicas/del tallo hipofisario Radiación del neuroeje Lesiones de la pared torácica Lesiones de la médula espinal Hipotiroidismo Insuficiencia renal crónica Enfermedad hepática grave TIROTROPINA Angonistas de la dopamina (levodopa, apomorfina, bromocriptina, pergolida) GABA Seudohipoparatiroidismo Destrucción o extirpación de la hipófisis Hipofisitis linfocítica aumento de la liberación de PRL relacionado con el sueño no forma parte de un ritmo circadiano, como el de la ACTH; se relaciona estrictamente con el periodo de sueño independientemente de cuándo ocurre durante el día. C. Otros estímulos Los estreses, incluso la intervención quirúrgica, el ejercicio, la hipoglucemia y el infarto agudo de miocardio, causan aumento importante de la concentración de PRL. La estimulación de los pezones en mujeres no embarazadas también aumenta la PRL. Este reflejo neurogénico también puede ocurrir por lesión de la pared del tórax como en el traumatismo mecánico, las quemaduras, la intervención quirúrgica y el herpes zóster de dermatomas torácicos. Esta secreción refleja de PRL se suprime por desnervación del pezón o por lesiones de la médula espinal o del tallo encefálico. D. Efectos de otras hormonas Muchas hormonas influyen sobre la liberación de PRL. Los estrógenos aumentan la secreción de PRL basal y estimulada después de dos a tres días de uso (un efecto que tiene especial importancia clínica en pacientes con adenomas hipofisarios secretores de PRL); los glucocorticoides tienden a suprimir la secreción de PRL inducida por TRH, y la administración de hormona tiroidea puede aminorar la respuesta de la PRL a la TRH. E. Efectos de agentes farmacológicos (cuadro 4-8) Muchos agentes farmacológicos alteran la secreción de PRL. Los agonistas de 04Gardner(065-114).indd 82 la dopamina (p. ej., bromocriptina) disminuyen la secreción, lo que constituye la base para su uso en estados de exceso de PRL. Los antagonistas de la dopamina (p. ej., bloqueadores de receptor, como fenotiazinas y metoclopramida) y los agentes que agotan la dopamina (p. ej., reserpina) aumentan la liberación de PRL. Los agonistas de serotonina incrementan la secreción de PRL; los bloqueadores de los receptores de serotonina suprimen la liberación de PRL relacionada con el estrés y con el amamantamiento. Biosíntesis La TSH es una glucoproteína (MW de 28 000) compuesta de dos subunidades alfa y beta enlazadas de manera no covalente. La estructura de la subunidad alfa de la TSH es idéntica a la de las otras moléculas de glucoproteína —FSH, LH y gonadotropina coriónica humana (hCG)—, pero las subunidades beta difieren en estas glucoproteínas y son la causa de su especificidad biológica e inmunitaria. Los péptidos de estas subunidades parecen sintetizarse por separado y unirse antes de que se fijen los grupos carbohidrato. A continuación se secreta la molécula intacta, al igual que pequeñas cantidades de subunidades no enlazadas. Función La subunidad beta de la TSH se fija a receptores de alta afinidad en la tiroides, lo que estimula la captación de yodo, la hormonogénesis y la liberación de T4 y T3. Esto ocurre mediante activación de la adenilil ciclasa, y la generación de cAMP. La secreción de TSH también causa aumento del tamaño y la vascularidad de la glándula al promover la síntesis de mRNA y de proteína. (En el capítulo 7 se presenta una descripción más detallada.) Medición La TSH circula no unida en la sangre, con una vida media de 35 a 50 min. Con IRMA ultrasensibles para medir la concentración de TSH, el rango normal por lo general es de 0.5 a 4.7 μU/ml (0.5 a 4.7 mU/L). Estos nuevos ensayos son útiles en el diagnóstico de hipotiroidismo e hipertiroidismo primario; sin embargo, la concentración de TSH sola no puede usarse para evaluar hipotiroidismo hipofisario o hipotalámico. En alrededor de 80% de los sujetos normales puede detectarse la subunidad alfa, con un rango de 0.5 a 2 ng/ml. Las concentraciones plasmáticas de subunidad alfa aumentan después de la administración de TRH en sujetos normales, y la concentración basal está alta en el hipotiroidismo primario, el hipogonadismo primario, y en pacientes con adenomas hipofisarios secretores de TSH, secretores de gonadotropina, o secretores de subunidad alfa pura. Secreción La secreción de TSH está controlada por influencias tanto estimuladoras (TRH) como inhibidoras (somatostatina) provenientes del hipotálamo, y es modulada además por la inhibición por retroacción de la hormona tiroidea sobre el eje hipotálamo-hipófisis. A. TRH La respuesta de la TSH a la TRH está modulada por la concentración circulante de hormonas tiroideas. Cambios pequeños de la concentración sérica (incluso dentro del rango fisiológico) cau- 26/8/11 10:29:40 booksmedicos.org CAPÍTULO 4 Hipotálamo y glándula hipófisis 400 μg TRH 20 83 25 μg TRH A diario T 3 + T4 (μg) (μg) 0 0 15 + 60 30 + 120 TSH ( μU/ml) 15 10 5 TRH 0 TRH 30 60 90 120 180 0 30 60 90 120 180 Tiempo (min) FIGURA 4–14 La administración de dosis pequeñas de T3 (15 μg) y T4 (60 μg) a sujetos sanos inhibe la respuesta de TSH a dos dosis (400 μg, izquierda; 25 μg, derecha) de TRH (protirelina). (Reproducida, con autorización, de Snyder PJ, Utiger RD. Inhibition of thyrotropin-releasing hormone by small quantities of thyroid hormones. J Clin Invest. 1972;51:2077.) san alteraciones considerables de la respuesta de la TSH a la TRH. La administración de T3 (15 μg) y T4 (60 μg) a personas sanas durante tres a cuatro semanas suprime la respuesta de la TSH a la TRH a pesar de sólo incrementos pequeños de las concentraciones circulantes de T3 y T4 (figura 4-14). De este modo, la secreción de TSH es inversamente proporcional a la concentración de hormona tiroidea. El valor establecido (la cifra a la cual se mantiene la secreción de TSH) está determinado por la TRH. Las desviaciones desde este valor establecido dan por resultado cambios apropiados de la liberación de TSH. La administración de TRH aumenta la TSH en el transcurso de 2 min, y esta respuesta es bloqueada por la administración previa de T3; aun así, dosis mayores de TRH pueden vencer este bloqueo, lo que sugiere que tanto la T3 como la TRH actúan en el ámbito hipofisario para influir sobre la secreción de TSH. Además, T3 y T4 inhiben el mRNA para la síntesis de TRH en el hipotálamo, lo que indica que a este nivel también opera un mecanismo de retroacción negativa. B. Somatostatina Este péptido hipotalámico inhibidor aumenta el efecto inhibidor directo de la hormona tiroidea sobre las células tirotropas. La administración de somatostatina por vía intravenosa lenta aminora el incremento repentino de la secreción de TSH temprano por la mañana, y suprime las concentraciones altas de TSH en el hipotiroidismo primario. El acetato de octreótido, un análogo de la somatostatina, se ha usado con éxito para inhibir la secreción de TSH en pacientes con tumores hipofisarios secretores de TSH. C. Control neural Además de estas influencias hipotalámicas sobre la secreción de TSH, factores mediados neuralmente pueden tener importancia. La dopamina inhibe de manera fisiológica la secreción de TSH. La administración de dopamina por vía intravenosa disminuye la TSH en sujetos tanto sanos como hipotiroideos, y ami- 04Gardner(065-114).indd 83 nora la respuesta de la TSH a la TRH. Así, como es de esperarse, los agonistas dopaminérgicos como la bromocriptina inhiben la secreción de TSH, y los agonistas dopaminérgicos como la metoclopramida aumentan la secreción de TSH en sujetos eutiroideos. D. Efectos del cortisol y los estrógenos Se ha mostrado que el exceso de glucocorticoide altera la sensibilidad de la hipófisis a la TRH y puede disminuir la TSH sérica hasta cifras indetectables. Sin embargo, los estrógenos aumentan la sensibilidad de las células tirotropas a la TRH; las mujeres tienen mayor respuesta de TSH a la TRH que los varones, y el tratamiento previo de varones con estradiol aumenta su respuesta de TSH inducida por TRH. (Capítulo 7.) GONADOTROPINAS: HORMONA LUTEINIZANTE Y HORMONA ESTIMULANTE DEL FOLÍCULO Biosíntesis La LH y la FSH son gonadotropinas glucoproteicas compuestas de subunidades alfa y beta, y secretadas por la misma célula. La subunidad beta específica confiere a estas hormonas su actividad biológica singular, como lo hace con la TSH y la hCG. La actividad biológica de la hCG, una glucoproteína placentaria, semeja de manera estrecha la de la LH. La gonadotropina menopáusica humana (hMG, menotropinas) —una mezcla alterada de gonadotropinas hipofisarias recuperada a partir de la orina de mujeres posmenopáusicas— es una preparación con actividad similar a la de la FSH. Las menotropinas y la hCG se usan en clínica para la inducción de espermatogénesis u ovulación (capítulos 12 y 13). 26/8/11 10:29:40 booksmedicos.org 84 CAPÍTULO 4 Hipotálamo y glándula hipófisis Función La LH y la FSH se unen a receptores en los ovarios y los testículos, y regulan la función gonadal al promover producción de esteroide sexual y gametogénesis. En varones, la LH estimula la producción de testosterona a partir de las células intersticiales de los testículos (células de Leydig). No obstante, la maduración de espermatozoides requiere tanto LH como FSH. La FSH estimula el crecimiento testicular y aumenta la producción de una proteína de unión a andrógeno por las células de Sertoli, que son un componente de los túbulos testiculares necesario para sostener el espermatozoide en maduración. Esta proteína de unión a andrógeno promueve concentraciones locales altas de testosterona dentro del testículo, un factor esencial en el desarrollo de espermatogénesis normal (capítulo 12). En mujeres, la LH estimula la producción de estrógenos y progesterona por el ovario. La ovulación depende de un aumento repentino de la secreción de LH a la mitad del ciclo menstrual, y la secreción continua de LH estimula después al cuerpo amarillo para que produzca progesterona al aumentar la conversión de colesterol en pregnenolona. El desarrollo del folículo ovárico está en gran medida bajo el control de la FSH, y la secreción de estrógeno a partir de este folículo depende tanto de la FSH como de la LH. Medición Las concentraciones normales de LH y FSH varían con la edad del sujeto (véase el Apéndice). Son bajas antes de la pubertad y altas en mujeres posmenopáusicas. Un aumento nocturno de la LH en niños y la secreción cíclica de FSH y LH en niñas por lo general anuncian el inicio de la pubertad antes de que haya signos clínicos evidentes. En mujeres, la LH y la FSH varían durante el ciclo menstrual; durante la fase inicial del ciclo (folicular), la LH aumenta de manera constante, con un incremento repentino de la secreción a la mitad del ciclo que inicia la ovulación. Por otro lado, la FSH inicialmente aumenta y después disminuye durante la fase folicular más tardía hasta el incremento repentino de la secreción a la mitad del ciclo, que es concordante con la LH. Las concentraciones tanto de LH como de FSH disminuyen constantemente después de la ovulación (capítulo 13). Las cifras de LH y FSH en varones son similares a las que se observan en mujeres durante la fase folicular. La subunidad alfa, compartida por todas las hormonas glucoproteicas hipofisarias, también puede medirse (véase TSH) y aumentará después de la administración de GnRH. Secreción La secreción de LH y FSH está controlada por la GnRH, que mantiene la secreción basal de gonadotropina, genera la liberación fásica de gonadotropinas para la ovulación, y determina el inicio de la pubertad. Como se mencionó, el tamaño y la frecuencia de los pulsos de GnRH determinan la proporción de secreción de gonadotropina: los pulsos de baja frecuencia favorecen la liberación de FSH, mientras que los de alta frecuencia dan por resultado liberación de LH. Muchos otros factores están involucrados en la regulación de este eje. Por ejemplo, las activinas y las folistatinas son factores paracrinos que ejercen efectos opuestos sobre las gonadotropinas. La leptina, una hormona que se sintetiza en los adipocitos en proporción con las re- 04Gardner(065-114).indd 84 servas de grasa, está involucrada en la regulación de este eje, y puede ayudar a explicar la supresión de la secreción de gonadotropina que acompaña a la restricción calórica. A. Secreción episódica Tanto en varones como en mujeres, la secreción de LH y FSH es episódica; cada hora ocurren aumentos repentinos de la secreción, mediados por una liberación episódica concordante de GnRH. La amplitud de estos aumentos repentinos de la secreción es mayor en pacientes con hipogonadismo primario. La naturaleza pulsátil de la liberación de GnRH es crucial para sostener la secreción de gonadotropina. Una administración continua y prolongada de GnRH por vía intravenosa lenta en mujeres evoca un aumento inicial de LH y FSH seguido por supresión prolongada de la secreción de gonadotropina. Este fenómeno puede explicarse por regulación descendente de receptores de GnRH sobre las células gonadotropas hipofisarias. En consecuencia, los análogos sintéticos de acción prolongada de la GnRH pueden usarse en clínica para suprimir la secreción de LH y FSH en estados como pubertad precoz. B. Retroacción positiva Los esteroides sexuales circulantes afectan la secreción de GnRH y, así, la de LH y FSH mediante mecanismos de retroacción tanto positivos como negativos (inhibidores). Durante el ciclo menstrual, los estrógenos proporcionan una influencia positiva sobre los efectos de la GnRH sobre la secreción de LH y FSH, y el aumento de estrógeno durante la fase folicular es el estímulo para el incremento repentino de la secreción de LH y FSH ovulatorio. Este fenómeno sugiere que la secreción de estrógeno está influida hasta cierto grado por un ciclo ovárico intrínseco. La progesterona amplifica la duración del aumento repentino de la secreción de LH y FSH, e incrementa el efecto del estrógeno. Luego de este incremento repentino de la secreción a la mitad del ciclo, el huevo desarrollado sale del ovario. La ovulación ocurre aproximadamente 10 a 12 h después del máximo de LH, y 24 a 36 h luego del máximo de estradiol. Las células foliculares restantes en los ovarios se convierten, bajo la influencia de la LH, en una estructura secretora de progesterona, el cuerpo amarillo. Después de unos 12 días, dicho cuerpo involuciona, lo que da por resultado decremento de las concentraciones de estrógeno y progesterona, y después sangrado uterino (capítulo 13). C. Retroacción negativa También ocurren efectos de retroacción negativa de los esteroides sexuales sobre la secreción de gonadotropina. En mujeres, la insuficiencia gonadal primaria o la menopausia da por resultado aumentos de la LH y la FSH, que pueden suprimirse con terapia con estrógeno en dosis altas a largo plazo. Sin embargo, una duración más breve de la administración de estrógeno en dosis bajas puede aumentar la respuesta de la LH a la GnRH. En varones, la insuficiencia gonadal primaria con cifras bajas de testosterona circulante también se relaciona con gonadotropinas altas. Sin embargo, la testosterona no es el único inhibidor de la secreción de gonadotropina en varones, puesto que la destrucción selectiva de los túbulos (p. ej., por terapia con ciclofosfamida) da lugar a azoospermia y aumento de sólo la FSH. La inhibina, un polipéptido (MW de 32 000) secretado por las células de Sertoli de los túbulos seminíferos, es el principal factor que inhibe la secreción de FSH mediante retroacción negativa. La inhibina consta de subunidades alfa y beta separadas conectadas por un puente disulfuro. Los andrógenos estimulan la producción de inhibina; este péptido puede ayudar a regular localmente la espermatogénesis (capítulo 12). 26/8/11 10:29:40 booksmedicos.org CAPÍTULO 4 Hipotálamo y glándula hipófisis EVALUACIÓN ENDOCRINOLÓGICA DEL EJE HIPOTÁLAMO-HIPÓFISIS La evaluación precisa del eje hipotálamo-hipófisis se ha hecho posible mediante radioinmunoensayos de las principales hormonas de la parte anterior de la hipófisis y sus hormonas de glándula blanco específicas. Además, las pruebas desencadenantes usando hormonas sintéticas o purificadas (p. ej., ACTH, CRH ovina, glucagon, insulina) pueden usarse para evaluar la reserva y el exceso hipotálamo-hipofisario. En esta sección se describen los principios involucrados en la práctica de pruebas de cada hormona hipofisaria, así como situaciones especiales (p. ej., fármacos, obesidad) que interfieren con la función de la hipófisis o las pruebas de la misma. En esta sección, y en el cuadro 4-9, se esbozan protocolos específicos para efectuar procedimientos diagnósticos e interpretarlos. Las manifestaciones clínicas de la hiposecreción o la hipersecreción de hormonas de la parte anterior de la hipófisis se comentan en secciones subsiguientes. EVALUACIÓN DE LA HORMONA ADRENOCORTICOTRÓPICA La deficiencia de ACTH lleva a insuficiencia adrenocortical secundaria, caracterizada por secreción disminuida de cortisol y los andrógenos suprarrenales; la secreción de aldosterona, controlada principalmente por el eje de renina-angiotensina, por lo general se mantiene. En contraste, la secreción excesiva de ACTH conduce a hiperfunción suprarrenal (síndrome de Cushing, que se comenta en una sección posterior de este capítulo, y en el capítulo 9). Concentraciones plasmáticas de ACTH Las mediciones basales de ACTH por lo general son indicadores poco fiables de la función hipofisaria, porque su vida media plasmática breve y secreción episódica dan por resultado fluctuaciones amplias de las cifras plasmáticas (figura 4-12). Por consiguiente, la interpretación de las concentraciones plasmáticas de ACTH requiere la evaluación simultánea de la secreción de cortisol por la corteza suprarrenal. Estas mediciones son de mayor utilidad en la diferenciación entre insuficiencia corticosuprarrenal primaria y secundaria, y en el establecimiento de la causa del síndrome de Cushing (véanse la sección sobre enfermedad de Cushing más adelante, y el capítulo 9). Evaluación de deficiencia de ACTH Al evaluar deficiencia de ACTH, la medición de la concentración basal de cortisol también por lo general es poco fiable. Dado que la concentración plasmática de cortisol generalmente es baja al final de la tarde y por la noche, lo que refleja el ritmo diurno normal, las muestras obtenidas a esas horas prácticamente carecen de valor para este diagnóstico. La concentración plasmática de cortisol por lo general es más alta temprano por la mañana; sin embargo, hay considerable superposición entre sujetos con insuficiencia suprarrenal y normales. Una concentración plasmática de cortisol de menos de 5 μg/dl (138 nmol/L) a las 8 a.m. sugiere fuertemente el diagnóstico, y mientras más baja es la concentración, más probable es el diagnóstico. Por el contrario, un cortisol plasmático de más de 20 μg/dl (552 nmol/L) casi excluye el diagnóstico. De modo similar, la concentración salival 04Gardner(065-114).indd 85 85 de cortisol de menos de 1.8 ng/ml (5 nmol/L) a las 8 a.m. sugiere fuertemente insuficiencia suprarrenal, mientras que la concentración de más de 5.8 ng/ml (16 nmol/L) reduce mucho la probabilidad del diagnóstico. En consecuencia, el diagnóstico de hiposecreción de ACTH (insuficiencia suprarrenal secundaria) debe establecerse mediante pruebas desencadenantes de la capacidad de reserva del eje hipotálamo-hipófisis. Estimulación suprarrenal Dado que la atrofia suprarrenal aparece como una consecuencia de deficiencia prolongada de ACTH, el método inicial y más conveniente para la evaluación del eje hipotálamo-hipófisis-suprarrenal es la valoración de la respuesta del cortisol plasmático a la ACTH sintética (cosintropina). En seres humanos normales, la inyección de cosintropina (250 μg) causa un aumento rápido (en el transcurso de 30 min) de cortisol hasta al menos 18 a 20 μg/dl (496 a 552 nmol/L), y esta respuesta por lo general se correlaciona con la respuesta del cortisol a hipoglucemia inducida por insulina. Una respuesta de cortisol subnormal a la ACTH confirma insuficiencia corticosuprarrenal. Sin embargo, una respuesta normal no evalúa de manera directa la capacidad del eje hipotálamo-hipófisis para responder al estrés (capítulo 9). Así, los pacientes en quienes se suspende la terapia con glucocorticoides a largo plazo pueden tener un aumento suficiente de cortisol después de ACTH exógena que precede a la recuperación completa del eje hipotálamo-hipófisis-suprarrenal. Por ende, estos pacientes deben recibir glucocorticoides durante periodos de estrés durante al menos un año después de que se suspenden los esteroides, a menos que se muestre que el eje hipotálamo-hipófisis tiene capacidad de respuesta al estrés como se describe a continuación. La dosis más fisiológica administrada en la prueba con 1 μg de ACTH está diseñada para mejorar su sensibilidad en la detección de insuficiencia suprarrenal secundaria. La respuesta de cortisol a 1 μg de ACTH sintética se correlaciona mejor con la respuesta de cortisol a hipoglucemia inducida por insulina en pacientes con insuficiencia suprarrenal secundaria crónica completa. Sin embargo, los resultados en la insuficiencia suprarrenal secundaria parcial son menos fiables, y las dificultades técnicas hacen que la prueba sea impráctica para uso sistemático. Así, la prueba con 250 μg de ACTH estándar persiste como el mejor procedimiento (véase más adelante y el capítulo 9). Estimulación de la hipófisis La reserva de ACTH hipofisaria puede evaluarse de manera directa por medio de hipoglucemia inducida por insulina, administración de metirapona, o estimulación con CRH. Estos estudios son innecesarios si la respuesta de cortisol a la estimulación rápida con ACTH es subnormal. A. Hipoglucemia inducida por insulina El estímulo de la neuroglucopenia relacionada con hipoglucemia (glucosa en sangre <40 mg/dl) desencadena una activación mediada por estrés del eje hipotálamo-hipófisis-suprarrenal. Los sujetos deben experimentar síntomas adrenérgicos (diaforesis, taquicardia, debilidad, cefalea) relacionados con la disminución del azúcar en sangre. En personas normales, el cortisol plasmático aumenta a más de 18 a 20 μg/dl (496 a 552 nmol/L), lo que indica reserva normal de ACTH. Aunque la ACTH plasmática también aumenta, su cuantificación no ha resultado ser tan útil, porque la secreción pulsátil requiere muestreo frecuente, y la 26/8/11 10:29:40 booksmedicos.org 86 CAPÍTULO 4 Hipotálamo y glándula hipófisis CUADRO 4–9 Pruebas endocrinas de la función hipotálamo-hipofisaria. Método Recolección de la muestra Posibles efectos secundarios; contraindicaciones Interpretación Prueba de estimulación rápida con ACTH (prueba con cosintropina) Se administra ACTH (1-24) sintética (cosintropina), 250 μg por vía intravenosa o intramuscular. La prueba puede efectuarse a cualquier hora del día o de la noche, y no requiere ayuno. La prueba con dosis bajas se efectúa de la misma manera salvo porque se administra 1 μg de ACTH (1-24) sintética. Se obtienen muestras para cortisol plasmático a los 0 y 30 min o a los 0 y 60 min. Se han reportado reacciones alérgicas graves. Una respuesta normal es una concentración plasmática máxima de cortisol >18 a 20 μg/dl (496 a 552 nmol/L). Prueba de hipoglucemia con insulina Ayuno absoluto después de medianoche. Se inicia una administración de solución salina normal por vía intravenosa lenta. Se administra insulina regular por vía intravenosa en una dosis suficiente para causar hipoglucemia adecuada (glucosa en sangre <40 mg/dl). La dosis es de 0.1 a 0.15 unidades/kg (sujetos sanos); 0.2 a 0.3 unidades/kg (sujetos obesos o aquellos con síndrome de Cushing o acromegalia); 0.05 unidades/kg (pacientes con sospecha de hipopituitarismo). Se extrae sangre para cuantificaciones de glucosa cada 15 min durante el estudio. Se obtienen muestras de GH y cortisol a los 0, 30, 45, 60, 75 y 90 min. Un médico debe estar presente. Se necesita hipoglucemia sintomática (diaforesis, cefalea, taquicardia, debilidad) para estimulación adecuada, y en la mayoría de los pacientes ocurre 20 a 35 min después de la administración de insulina. Si aparecen signos o síntomas del sistema nervioso central, debe administrarse de inmediato glucosa por vía intravenosa (25 a 50 ml de glucosa al 50%); de otro modo, la prueba puede terminarse con una comida o con glucosa por vía oral. Esta prueba está contraindicada en ancianos o en pacientes con enfermedad cardiovascular o cerebrovascular y trastornos convulsivos. La hipoglucemia sintomática y una disminución de la glucosa en sangre a <40 mg/dl (2.2 mmol/L) aumentará la GH hasta una concentración máxima >5 ng/ml; algunos investigadores consideran normal un incremento de 6 ng/ml (280 pmol/L). El cortisol plasmático debe aumentar hasta una concentración máxima de al menos 18 a 20 μg/dl (496 a 552 nmol/L). Prueba con metirapona La metirapona se administra por vía oral entre las 11 y las 12 p.m., con un refrigerio para minimizar las molestias gastrointestinales. La dosis es de 30 mg/kg. Se obtiene sangre para cuantificaciones de 11-desoxicortisol y cortisol plasmáticos a las 8 a.m. la mañana después de que se administra metirapona. Pueden ocurrir molestias gastrointestinales. Puede sobrevenir insuficiencia suprarrenal. La metirapona no debe usarse en pacientes enfermos o en aquellos en quienes se sospecha insuficiencia suprarrenal primaria. El 11-desoxicortisol sérico debe aumentar a >7 μg/dl (0.19 μmol/L). El cortisol debe ser de <10 μg/dl (0.28 μmol/L) para asegurar inhibición adecuada de la 11βhidroxilación. Prueba con administración de GHRH-arginina por vía intravenosa lenta El paciente debe estar en ayuno después de medianoche. Se administra GHRH, 1 μg/kg por vía intravenosa durante 1 min, seguido por clorhidrato de arginina, 0.5 g/kg por vía intravenosa, hasta un máximo de 30 g durante 30 min. Se extrae sangre para cuantificaciones de GH a los 0, 30, 60, 90 y 120 min. Puede ocurrir rubor leve, un sabor metálico, o náusea y vómito. Esta prueba está contraindicada en pacientes con enfermedad del hígado, enfermedad renal, o acidosis grave. El límite normal inferior para la respuesta máxima de GH es de 6 ng/ml (280 pmol/L), aunque la mayoría de los sujetos normales alcanza cifras >10 a 15 ng/ml (460 a 700 pmol/L). Prueba de estimulación con glucagon El paciente debe estar en ayuno después de medianoche. Se administra glucagon, 1 mg por vía intramuscular. Sangre para GH plasmática y glucosa en sangre capilar a los 0, 30, 60, 90, 120, 150 y 180 min. Náusea e hipoglucemia tardía. Esta prueba está contraindicada en pacientes malnutridos o en aquellos que no han comido durante >48 h. La GH aumenta a >3 μg/L en individuos normales. La glucosa por lo general se incrementa hasta un máximo alrededor de los 90 min, y después declina de manera gradual. Prueba de supresión de hormona de crecimiento con glucosa El paciente debe estar en ayuno después de medianoche; se administra glucosa, 75 a 100 g por vía oral. La GH y la glucosa deben cuantificarse a los 0, 30 y 60 min después de la administración de glucosa. Los pacientes pueden quejarse de náusea después de la carga grande de glucosa. La concentración de GH está suprimida a <2 ng/ml (90 pmol/L) en sujetos sanos. En la acromegalia, inanición, malnutrición proteínico-calórica y anorexia nerviosa puede observarse fracaso de la supresión satisfactoria o un aumento paradójico. Prueba de TRH No se requiere ayuno, pero se prefiere porque pueden ocurrir náuseas. Se administra protirelina, 500 μg por vía intravenosa durante 15 a 30 s. El paciente debe permanecer en posición supina, puesto que puede ocurrir hipertensión o hipotensión leve. La protirelina se surte en frascos ámpula de 500 μg, aunque 400 μg evocarán respuestas normales. Se obtiene sangre para cuantificación de TSH y PRL plasmáticas a los 0, 30 y 60 min. En una prueba abreviada se utilizan muestras obtenidas solamente a los 0 y 30 min. Una respuesta de TSH máxima requiere 45 min o menos. No se han reportado complicaciones graves. La mayoría de los pacientes se queja de una sensación de micción imperiosa, y un sabor metálico en la boca; otros síntomas son rubor, palpitaciones y náusea. Estos síntomas ocurren en el transcurso de 1 a 2 min luego de la inyección, y duran 5 min a lo mucho. Respuesta normal de TSH. ≥ 60 μU/ml (≥ 6 mU/L) en mujeres y varones <49 años de edad. ≥ 2 μU/ml (≥ 2 mU/L) en varones de 40 a 79 años de edad. La respuesta normal de PRL varía con el sexo y la edad. (Continúa) 04Gardner(065-114).indd 86 26/8/11 10:29:40 booksmedicos.org CAPÍTULO 4 Hipotálamo y glándula hipófisis 87 CUADRO 4–9 Pruebas endocrinas de la función hipotálamo-hipofisaria. (Continuación) Método Recolección de la muestra Posibles efectos secundarios; contraindicaciones Interpretación Prueba de GnRH El paciente debe estar en reposo pero no necesita estar en ayuno. Se administra GnRH (gonadorelina), 100 μg por vía intravenosa, durante 15 s. Las muestras de sangre para cuantificaciones de LH y FSH se obtienen a los 0, 30 y 60 min. Dado que la respuesta de FSH a veces se retrasa un poco, puede necesitarse un espécimen a los 90 min. Los efectos secundarios son raros, y no se han reportado contraindicaciones. Esta respuesta depende del sexo y de la cronología del ciclo menstrual. En este cuadro se ilustra el cambio máximo medio de la LH y la FSH después de administración de GnRH. Un aumento de la LH de 1.3 a 2.6 μg/L (12 a 23 UI/L) se considera normal; la FSH por lo general muestra respuesta con mayor lentitud y de manera menos notoria. La FSH puede no aumentar incluso en sujetos sanos. Prueba de clomifeno Se administra clomifeno por vía oral. Para mujeres, se administran 100 mg al día durante 5 días (empezando en el día 5 del ciclo si la paciente está menstruando); para varones, se administran 100 mg a diario durante 7 a 10 días. Se extrae sangre para cuantificaciones de LH y FSH antes y después de administrar el clomifeno. Este fármaco puede estimular la ovulación, y las mujeres deben recibir orientación en consecuencia. En mujeres, las concentraciones de LH y FSH alcanzan un máximo al quinto día hasta una concentración por arriba del límite normal. Después del quinto día, las concentraciones de LH y FSH declinan. En varones, la LH debe duplicarse después de una semana; la FSH también aumentará, pero en menor grado. Pruebas de CRH Se administra CRH (1 μg/kg) por vía intravenosa como una inyección en bolo. Se obtienen muestras de sangre para ACTH y cortisol a los 0, 15, 30 y 60 min. A menudo ocurre rubor. También se han reportado taquicardia e hipotensión transitorias. La respuesta de ACTH depende del ensayo utilizado, y ocurre 15 min después de que se administra CRH. La respuesta de cortisol máxima sucede a los 30 a 60 min, y por lo general es >10 μg/dl (276 nmol/L). Prueba de supresión con dexametasona en dosis bajas Se administra dexametasona (1 mg) entre las 11 p.m. y la medianoche. Se obtienen muestras de sangre para cortisol y dexametasona a las 8 a.m. de la mañana siguiente. Los efectos secundarios son raros. El apego a las indicaciones a veces constituye un problema. Algunos medicamentos y la variabilidad de los pacientes pueden afectar el metabolismo de la dexametasona. El cortisol debe suprimirse a <1.8 μg/dl en individuos normales; este valor (punto) de corte tiene sensibilidad alta, pero la especificidad está comprometida. respuesta normal no se encuentra bien estandarizada. Aunque la hipoglucemia inducida por insulina predice de manera más fiable la capacidad secretora de ACTH en momentos de estrés, rara vez se efectúa en la actualidad, porque el procedimiento requiere la presencia de un médico, y está contraindicado en ancianos, pacientes con enfermedad cerebrovascular o cardiovascular, y aquellos con trastornos convulsivos. Debe usarse con precaución cuando se sospecha reserva suprarrenal disminuida, porque puede ocurrir hipoglucemia grave; en estos pacientes, la prueba siempre debe ir precedida por la prueba de estimulación suprarrenal con ACTH. B. Estimulación con metirapona La administración de metirapona es un método alternativo para evaluar la reserva secretora de ACTH. La metirapona inhibe la P450c11 (11β-hidroxilasa), la enzima que cataliza el paso final de la biosíntesis de cortisol (capítulo 9). La inhibición de la secreción de cortisol interrumpe la retroacción negativa sobre el eje hipotálamo-hipófisis, lo que da por resultado un aumento compensador de ACTH. El incremento de la secreción de ACTH estimula la biosíntesis aumentada de esteroide en posición proximal a P450c11, y el incremento puede detectarse como un au- 04Gardner(065-114).indd 87 mento del esteroide precursor (11-desoxicortisol) en el plasma. La prueba durante toda la noche se prefiere debido a su sencillez; se realiza al administrar 30 mg/kg de metirapona por vía oral a medianoche. Se cuantifica el 11-desoxicortisol plasmático la mañana siguiente, y aumenta a más de 7 μg/dl (0.2 nmol/L) en individuos sanos. De nuevo, la prueba debe usarse con precaución en pacientes con sospecha de insuficiencia suprarrenal, y debe ir precedida por una prueba de estimulación rápida con ACTH (véase antes). La prueba de metirapona de tres días tradicional no debe usarse en la actualidad debido al riesgo de precipitar insuficiencia suprarrenal. La prueba de metirapona durante toda la noche es más útil en pacientes con insuficiencia suprarrenal secundaria parcial en quienes la prueba de estimulación rápida con ACTH resulta normal o limítrofe. Se ha mostrado que se correlaciona bien con la respuesta a hipoglucemia inducida por insulina. La metirapona puede obtenerse de manera directa a partir de la Novartis Pharmaceutical Corporation, East Hanover, Nueva Jersey. C. Estimulación con CRH La CRH ovina administrada por vía intravenosa se utiliza para evaluar la dinámica secretora de ACTH. En sujetos sanos, la CRH (1 μg/kg) desencadena una respuesta de 26/8/11 10:29:41 booksmedicos.org 88 CAPÍTULO 4 Hipotálamo y glándula hipófisis ACTH máxima en el transcurso de 15 min, y una respuesta de cortisol máxima en el transcurso de 30 a 60 min. Esta dosis puede relacionarse con rubor leve, falta de aliento ocasional, taquicardia e hipotensión. Los pacientes con insuficiencia suprarrenal primaria tienen concentración basal alta de ACTH y respuesta de ACTH exagerada a la CRH. La insuficiencia suprarrenal secundaria da por resultado falta de respuesta de ACTH a la CRH en pacientes con destrucción de células corticotropas hipofisarias; sin embargo, en pacientes con disfunción hipotalámica, hay una respuesta de ACTH prolongada y aumentada a la CRH, con un máximo tardío. Debido a superposición entre las respuestas de individuos normales y las de aquellos con insuficiencia suprarrenal secundaria parcial, la prueba con CRH es menos útil que los procedimientos antes descritos. Hipersecreción de ACTH La hipersecreción de ACTH se manifiesta por hiperfunción corticosuprarrenal (síndrome de Cushing). El diagnóstico y el diagnóstico diferencial de la hipersecreción de ACTH e hipercortisolismo se esbozan en una sección más adelante sobre enfermedad de Cushing, y en el capítulo 9. La prueba de supresión con dexametasona en dosis bajas se utiliza para establecer la presencia de hipercortisolismo independientemente de su causa. La dexametasona, 1 mg, se toma por vía oral entre las 11 p.m. y la medianoche. A la mañana siguiente, a las 8 a.m., se obtiene una muestra de sangre para cuantificación de cortisol (y de la concentración de dexametasona si está disponible o si no se suprime el cortisol). Los valores de cortisol de menos de 1.8 μg/dl son normales. La sensibilidad usando este valor (punto) de corte es buena aunque la especificidad está comprometida. El apego del paciente a las indicaciones, las diferencias individuales del metabolismo de la dexametasona, los fármacos que afectan el metabolismo de esta última, y enfermedades o estados médicos que alteran la secreción de cortisol (enfermedad aguda, ansiedad, depresión, alcoholismo) pueden influir sobre la exactitud de esta prueba. EVALUACIÓN DE HORMONA DE CRECIMIENTO La evaluación de la reserva secretora de GH es importante en la evaluación de niños con baja estatura, y en adultos con sospecha de hipopituitarismo. Las pruebas desencadenantes son necesarias porque la concentración basal de GH por lo general es baja y, por tanto, no distingue entre individuos normales y pacientes con deficiencia de GH. Debe prestarse atención especial a la metodología y los estándares de laboratorio de la medición de GH. Los IRMA más nuevos dan resultados que son 30 a 50% más bajos que los radioinmunoensayos más antiguos. Hipoglucemia inducida por insulina El estímulo más fiable de secreción de GH es la hipoglucemia inducida por insulina. En individuos normales, la concentración de GH aumenta a más de 5 ng/ml después de que se alcanza hipoglucemia adecuada. Puesto que 10% de los individuos normales no muestra respuesta a la hipoglucemia, pueden necesitarse otras pruebas estimulantes. Prueba de GHRH-arginina Las dos formas de GHRH humana (GHRH-40 y GHRH-44) se han usado para evaluar la capacidad secretora de GH. Una dosis de GHRH (1 μg/kg) combinada con administración de arginina duran- 04Gardner(065-114).indd 88 te 30 min (0.5 g/kg hasta un máximo de 20 g) estimula con prontitud la GH; el máximo medio es de 10 a 15 ng/ml (460 a 700 pmol/L) a los 30 a 60 min en sujetos sanos. Los resultados son comparables a los que se alcanzan con la hipoglucemia inducida por insulina. Lamentablemente, la GHRH ya no está disponible en Estados Unidos. Prueba de estimulación con glucagon El glucagon también puede usarse para evaluar la capacidad secretora de GH. Se administra una dosis de glucagon (1 mg) por vía intramuscular, y se mide la concentración de GH cada 30 min durante 3 a 4 h. En adultos con deficiencia de GH, la concentración máxima de GH no aumenta por arriba de 3 ng/ml. Pruebas con levodopa, arginina y otros estímulos Las pruebas de estimulación con levodopa, administración de arginina por vía intravenosa lenta sola, o propranolol, son menos fiables en el diagnóstico de deficiencia de GH. Hipersecreción de GH La evaluación de la hipersecreción de GH se comenta en la sección sobre acromegalia, y se evalúa de manera más conveniente mediante prueba de supresión de GH con glucosa por vía oral y medición de las concentraciones de IGF-1. EVALUACIÓN DE LA PROLACTINA La secreción de PRL por la hipófisis es la más resistente a daño local, y el decremento de la reserva secretora de PRL indica enfermedad hipofisaria intrínseca grave. La hipersecreción de PRL es un problema endocrino común. La macroprolactinemia puede evaluarse usando precipitación de muestras de suero con polietilenglicol. La evaluación adicional de la hiperprolactinemia se comenta en la sección sobre prolactinomas. EVALUACIÓN DE HORMONA ESTIMULANTE DE LA TIROIDES Mediciones basales La evaluación de laboratorio de la reserva secretora de TSH empieza con una valoración de la secreción a partir de la glándula blanco; deben obtenerse pruebas de función tiroidea (tiroxina libre [FT4]). Los resultados normales en estudios de función tiroidea en un paciente eutiroideo en clínica indican secreción adecuada de TSH, y no están justificados más estudios. La evidencia de laboratorio de hipotiroidismo requiere medición de una concentración de TSH. En la insuficiencia primaria de la glándula tiroides, la concentración de TSH está alta; la TSH baja o normal en presencia de hipotiroidismo sugiere disfunción hipotálamo-hipofisaria (capítulo 7). Prueba de TRH Dado que los métodos exactos para determinar la TSH y la FT4 establecen con facilidad el diagnóstico de hipotiroidismo en la mayoría de los pacientes, la prueba de TRH rara vez está indicada en la actualidad (hoy día la TRH tampoco se encuentra disponible en el comercio). 26/8/11 10:29:41 booksmedicos.org CAPÍTULO 4 Hipotálamo y glándula hipófisis EVALUACIÓN DE LA LH Y LA FSH Concentraciones de testosterona y estrógeno La evaluación de la función de gonadotropina también requiere valoración de la función secretora de la glándula blanco, y la medición de esteroides gonadales (testosterona en varones, estradiol en mujeres) es útil en el diagnóstico de hipogonadismo. En mujeres, la presencia de ciclos menstruales regulares es una evidencia fuerte de que el eje hipotálamo-hipófisis-gónada se encuentra intacto. Las cifras de estradiol rara vez caen por debajo de 50 pg/ml (180 pmol/L), incluso durante la fase folicular temprana. Una concentración de menos de 30 pg/ml (110 pmol/L) en presencia de oligomenorrea o amenorrea es indicativa de insuficiencia gonadal. En varones, la testosterona sérica (rango normal, 300 a 1 000 ng/dl; 10 a 35 nmol/L) es un índice sensible de la función gonadal (capítulos 12 y 13). Concentraciones de LH y FSH En presencia de insuficiencia gonadal, las concentraciones altas de LH y FSH son un signo de insuficiencia gonadal primaria; la LH y FSH bajas o normales sugieren disfunción hipotálamo-hipofisaria (hipogonadismo hipogonadotrópico). Prueba de GnRH Las reservas secretoras de LH y FSH pueden evaluarse con el uso de GnRH sintética (gonadorelina). La administración de GnRH causa un incremento expedito de la LH plasmática, y un aumento menor y más lento de la FSH. Empero, en la mayoría de los pacientes, la prueba de GnRH no proporciona información más útil que la que se obtiene mediante medición de las concentraciones basales de gonadotropina y de esteroides gonadales. Así, esta prueba se efectúa con poca frecuencia. PROBLEMAS EN LA EVALUACIÓN DEL EJE HIPOTÁLAMO-HIPÓFISIS En esta sección se esbozan brevemente algunos de los trastornos y enfermedades que pueden causar confusión y llevar a interpretación errónea de las pruebas de función hipofisarias. Los efectos de fármacos se describen en la sección siguiente. Obesidad La dinámica de la GH está alterada en muchos pacientes que tienen obesidad grave; todos los estímulos desencadenantes, incluso hipoglucemia inducida por insulina, arginina, levodopa y glucagon más propranolol, a menudo no desencadenan secreción de GH. La respuesta de GH a GHRH también está alterada en pacientes con obesidad, y mejora con la pérdida de peso. Asimismo, la obesidad es una causa común de hipogonadismo hipogonadotrópico en varones adultos. Diabetes mellitus Aunque la glucosa normalmente suprime la secreción de GH, la mayoría de los individuos con diabetes tipo 1 tiene concentración normal o alta de GH, que a menudo no aumenta más en respuesta a la hipoglucemia o arginina. La levodopa aumenta la GH en algunos 04Gardner(065-114).indd 89 89 diabéticos, e incluso una administración de dopamina por vía intravenosa lenta (que no produce cambios de la GH en sujetos no diabéticos porque no cruza la barrera hematoencefálica), estimula la GH en pacientes diabéticos. A pesar de secreción aumentada de GH en pacientes con diabetes mal controlada, la respuesta de GH a la GHRH en pacientes con diabetes insulinodependiente es similar a la de sujetos no diabéticos. La concentración de IGF-1 es baja en la diabetes con deficiencia de insulina a pesar de la concentración alta de GH. Uremia Las cifras basales de GH, PRL, LH, FSH, TSH y cortisol libre tienden a estar altas, en su mayor parte debido a la prolongación de su vida media plasmática. La GH puede aumentar de manera paradójica después de administración de glucosa, y a menudo muestra gran aumento de la capacidad de respuesta a un estímulo hipoglucémico. Aunque la administración de TRH (protirelina) carece de efecto sobre la secreción de GH en sujetos sanos, el fármaco puede aumentar la GH en pacientes con insuficiencia renal crónica. La respuesta de PRL a la TRH está aminorada y prolongada. La respuesta de gonadotropina a la GnRH sintética por lo general permanece intacta. La supresión de cortisol con dexametasona puede estar alterada. Inanición y anorexia nerviosa La secreción de GH aumenta con el ayuno y la malnutrición, y esos estados pueden causar un aumento paradójico de la GH después de administración de glucosa. La inanición grave, como ocurre en pacientes con anorexia nerviosa, puede dar por resultado cifras bajas de esteroides gonadales. Las respuestas de LH y FSH a la GnRH pueden estar intactas a pesar de un estado de hipogonadismo hipogonadotrópico funcional. La concentración de cortisol puede estar aumentada y no se suprime de manera adecuada con dexametasona. La dinámica de la PRL y la TSH generalmente es normal a pesar de un notorio decremento de las hormonas tiroideas totales circulantes (capítulo 7). Depresión La depresión puede alterar la capacidad de la dexametasona para suprimir el cortisol plasmático, y puede aumentar la secreción de cortisol; la respuesta a la hipoglucemia inducida por insulina por lo general permanece intacta. Además, la concentración de cortisol en la saliva al final de la tarde por lo común permanece normal y no está alta como se observa en pacientes con síndrome de Cushing. La respuesta de la ACTH a la CRH está aminorada en presencia de depresión endógena. Algunos pacientes deprimidos también tienen dinámica de GH anormal: la TRH puede aumentar la GH, y la hipoglucemia o la levodopa pueden no aumentar la GH. Estos pacientes también muestran respuestas aminoradas de la TSH a la TRH. EFECTOS DE AGENTES FARMACOLÓGICOS SOBRE LA FUNCIÓN HIPOTÁLAMO-HIPOFISARIA El exceso de glucocorticoide altera la respuesta de GH a la hipoglucemia, la respuesta de TSH a la TRH, y la respuesta de LH a la GnRH. Los estrógenos tienden a aumentar la dinámica de la GH, así como la respuesta de PRL y TSH a la TRH. Los estrógenos incrementan la concentración plasmática de cortisol como consecuencia de un 26/8/11 10:29:41 booksmedicos.org 90 CAPÍTULO 4 Hipotálamo y glándula hipófisis aumento de la globulina de unión a corticosteroide, y pueden dar por resultado supresión inadecuada con dexametasona. La fenitoína aumenta el metabolismo de la dexametasona, lo que hace difícil de interpretar las pruebas clínicas en quienes toman este agente. Las fenotiazinas pueden aminorar la respuesta de la GH a la hipoglucemia y la levodopa, y a menudo causan hiperprolactinemia. En el cuadro 4-8 se listan los muchos otros agentes farmacológicos que incrementan la secreción de PRL. Los narcóticos, entre ellos heroína, morfina y metadona, pueden aumentar la concentración de PRL, y suprimir la respuesta de GH y cortisol a la hipoglucemia. En alcohólicos crónicos, el exceso de alcohol o la supresión del mismo puede aumentar la concentración de cortisol y causar supresión inadecuada con dexametasona e incremento alterado de cortisol después de hipoglucemia. PRUEBAS ENDOCRINAS DE LA FUNCIÓN HIPOTÁLAMO-HIPOFISARIA En el cuadro 4-9 se resumen los métodos para efectuar pruebas endocrinas y sus respuestas normales. Las indicaciones para estos procedimientos, y la utilidad clínica de los mismos, se describen en la sección precedente, y se mencionarán de nuevo en la sección sobre trastornos hipofisarios e hipotalámicos. EVALUACIÓN NEURORRADIOGRÁFICA Los síntomas de exceso o deficiencia de hormona hipofisaria, cefalea, o alteración visual, llevan al médico a considerar un trastorno hipotálamo-hipofisario. En estas circunstancias, la valoración neurorradiográfica exacta del hipotálamo y la hipófisis es esencial para confirmar la existencia de lesiones hipotálamo-hipofisarias y definir la extensión de las mismas. Sin embargo, el diagnóstico de esas lesiones debe basarse en criterios tanto endocrinos como radiográficos, porque la variabilidad de las características anatómicas de la hipófisis en la población normal puede llevar a interpretaciones positivas falsas. Más aún, los pacientes con microadenomas hipofisarios pueden tener resultados normales en estudios neurorradiográficos. Los estudios de imágenes deben interpretarse a la luz del hecho de que 10 a 20% de la población general alberga microadenomas hipofisarios no funcionales y asintomáticos. Resonancia magnética La MRI es el mejor procedimiento actual para obtener imágenes del hipotálamo y la hipófisis. Ha venido a sustituir el uso de tomografía computarizada (CT) porque permite mejor definición de estructuras normales, y tiene mejor resolución en la definición de tumores. La arteriografía rara vez se utiliza en la actualidad, excepto en pacientes con aneurismas intraselares o paraselares. Los estudios de imágenes se realizan en los planos sagital y coronal a intervalos de 1.5 a 2 mm. Esto permite definición clara de las características anatómicas del hipotálamo y la hipófisis, y permite visualizar con exactitud lesiones tan pequeñas como de 3 a 5 mm. El uso del agente de contraste de metal pesado gadolinio permite diferenciación 04Gardner(065-114).indd 90 aún más precisa entre adenomas hipofisarios pequeños y tejido normal de la parte anterior de la hipófisis y otras estructuras adyacentes (figura 4-15). A. Anatomía normal La parte anterior de la hipófisis normal mide 5 a 7 mm de altura y aproximadamente 10 mm en sus dimensiones laterales. El margen superior es plano o cóncavo, pero puede mostrar convexidad hacia arriba, con una altura de 10 a 12 mm en mujeres jóvenes sanas que menstrúan. El piso de la silla turca está formado por el techo óseo del seno esfenoidal, y sus márgenes laterales están formados por las membranas durales de los senos cavernosos, que contienen las arterias carótidas y los pares craneales III, IV y VI. La parte posterior de la hipófisis aparece en la MRI como una estructura de intensidad de señal alta, la “mancha brillante de la parte posterior de la hipófisis”, que falta en pacientes con diabetes insípida. El tallo hipofisario, que en circunstancias normales se encuentra en la línea media, mide 2 a 3 mm de diámetro y 5 a 7 mm de longitud. El tallo hipofisario se une al hipotálamo inferior por debajo del tercer ventrículo y en posición posterior al quiasma óptico. Todas estas estructuras normales se visualizan fácilmente con MRI; la hipófisis y el tallo hipofisario normales muestran aumento de la intensidad de señal con gadolinio. B. Microadenomas Estas lesiones, que varían desde 2 hasta 10 mm de diámetro, aparecen como lesiones de intensidad de señal baja en la MRI, y por lo general no aumentan con gadolinio. Los adenomas de menos de 5 mm de diámetro pueden no visualizarse, y por lo general no alteran el contorno hipofisario normal. Las lesiones de más de 5 mm de diámetro crean un margen de la glándula superior convexo unilateral, y por lo general causan desviación del tallo hipofisario hacia el lado opuesto del adenoma. Es necesario ser cauto al interpretar la MRI porque ocurren anomalías menores en 10% de los pacientes que han tenido gammagrafías de alta resolución incidentales, pero no enfermedad hipofisaria clínica. Estas anormalidades pueden representar las anormalidades hipofisarias importantes en clínica que ocurren en 10 a 20% de la población general, y pueden también deberse a quistes intrahipofisarios pequeños, que por lo general surgen en la pars intermedia. Los artefactos dentro de la silla turca relacionados con huesos de la base del cráneo también pueden dar lugar a interpretación errónea de estudios de imágenes. Por último, muchos pacientes con microadenomas hipofisarios tienen resultados normales en la MRI de alta resolución. Por ende, a pesar de aumento de la exactitud del diagnóstico neuroradiográfico, la presencia o ausencia de un tumor hipofisario pequeño, y la decisión respecto a su tratamiento, deben basarse en el cuadro clínico completo. C. Macroadenomas Los adenomas hipofisarios de más de 10 mm de diámetro se visualizan fácilmente con MRI, y este estudio también define las estructuras adyacentes y el grado de extensión de la lesión. Así, los tumores de mayor tamaño muestran compresión de la hipófisis normal y deformación del tallo hipofisario. Los adenomas de más de 1.5 cm a menudo tienen extensión supraselar, y las MRI muestran compresión y desplazamiento del quiasma óptico hacia arriba. Con menos frecuencia, hay extensión lateral e invasión del seno cavernoso. C. Otros usos La MRI de alta resolución también es un instrumento valioso en el diagnóstico de síndrome de la silla turca vacía, tumores hipotalámicos y otras lesiones paraselares. 26/8/11 10:29:41 booksmedicos.org CAPÍTULO 4 Hipotálamo y glándula hipófisis 91 FIGURA 4–15 Panel superior: A. La imagen de resonancia magnética (MRI) coronal muestra un adenoma hipofisario no funcionante grande (flechas) con extensión supraselar y compresión quiasmática pronunciadas. B. MRI sagital de otro adenoma hipofisario grande muestra hemorragia espontánea dentro de la porción supraselar del adenoma (flechas). (Fotografías cortesía de David Norman, MD. Reproducida, con autorización, de West J Med. 1995;162:342, 350.) Panel inferior: MRI aumentada con gadolinio de la glándula hipófisis. A y B. Imágenes coronal y sagital muestran el tallo hipofisario y la glándula hipófisis normales, con aumento uniforme. C. Un microadenoma hipofisario aparece como una lesión de baja intensidad en la cara inferior del lóbulo derecho de la glándula (flecha). D. El microadenoma hipofisario aparece como una lesión de baja intensidad entre el lóbulo izquierdo de la hipófisis y el seno cavernoso izquierdo (flecha). (Fotografías cortesía de David Norman, MD.) TRASTORNOS HIPOFISARIOS E HIPOTALÁMICOS Las lesiones hipotálamo-hipofisarias se presentan con manifestaciones variadas, entre ellas hipersecreción de hormonas hipofisarias e hiposecreción de las mismas, agrandamiento de la silla turca, y pérdida visual. El método para la evaluación debe diseñarse para asegurar el diagnóstico temprano a una etapa en que las lesiones son tratables. 04Gardner(065-114).indd 91 Etiología y manifestaciones tempranas En adultos, la causa más común de disfunción hipotálamo-hipofisaria es un adenoma hipofisario, la mayor parte de los cuales son hipersecretores. De este modo, los síntomas más tempranos de esos tumores se deben a anormalidades endocrinológicas —el hipogonadismo es la manifestación más frecuente— y éstos preceden al agrandamiento de la silla turca y manifestaciones locales como cefalea y pérdida visual, que son tardías y sólo se observan en pacientes con tumores de mayor tamaño o extensión supraselar. 26/8/11 10:29:41 booksmedicos.org 92 CAPÍTULO 4 Hipotálamo y glándula hipófisis En niños, los adenomas hipofisarios son poco comunes; las lesiones estructurales más frecuentes que causan disfunción hipotálamohipofisaria son craneofaringiomas y otros tumores hipotalámicos. Éstos también por lo general se manifiestan como alteraciones endocrinas (cifras bajas de GH, retraso de la pubertad, diabetes insípida) antes de la aparición de cefalea, pérdida visual, u otros síntomas del sistema nervioso central. Manifestaciones comunes y más tardías A. Hipersecreción hipofisaria La PRL es la hormona secretada más comúnmente en cantidades excesivas por adenomas hipofisarios, y por lo general también está alta en pacientes con trastornos hipotalámicos y compresión del tallo hipofisario. Así, la medición de PRL es esencial en la evaluación de pacientes con sospecha de trastornos hipofisarios, y debe efectuarse en quienes se presentan con galactorrea, disfunción gonadal, deficiencia secundaria de gonadotropina, o agrandamiento de la silla turca. La hipersecreción de GH o ACTH lleva a los síndromes más característicos de acromegalia y enfermedad de Cushing (véase más adelante). B. Insuficiencia hipofisaria Aunque el panhipopituitarismo es una manifestación clásica de adenomas hipofisarios, está presente en menos de 20% de los pacientes en las series grandes actuales debido a diagnóstico más temprano de estas lesiones. La manifestación clínica más temprana de un adenoma hipofisario en adultos es hipogonadismo secundario a concentraciones altas de PRL, GH o ACTH y cortisol. El hipogonadismo en estos pacientes se debe a interferencia con la secreción de GnRH más que a destrucción del tejido de la parte anterior de la hipófisis. Así, los pacientes con hipogonadismo primero deben investigarse con mediciones de FSH y LH para excluir insuficiencia gonadal primaria (FSH o LH alta) y en aquellos con hipogonadismo hipogonadotrópico debe medirse la concentración sérica de PRL, y efectuar un examen para buscar evidencia clínica de exceso de GH o ACTH y cortisol. En niños, la estatura corta es la presentación clínica más frecuente de disfunción hipotálamo-hipofisaria; en estos pacientes, debe considerarse la deficiencia de GH (capítulo 6). La deficiencia de TSH o de ACTH es relativamente poco común y, si está presente, por lo general indica panhipopituitarismo. Así, en pacientes con hipotiroidismo o hipoadrenalismo secundario debe efectuarse una evaluación completa de la función hipofisaria, y estudios neurorradiográficos, porque en estas circunstancias son comunes el panhipopituitarismo y los tumores hipofisarios grandes. De nuevo, la medición de PRL es esencial, porque los prolactinomas son los tumores hipofisarios más frecuentes en adultos. C. Silla turca agrandada Los pacientes pueden presentarse con agrandamiento de la silla turca, que puede notarse en radiografías efectuadas por traumatismo encefálico o en series de senos paranasales. Estos pacientes por lo general tienen un adenoma hipofisario o síndrome de la silla turca vacía. Otras causas menos comunes son craneofaringiomas, hipofisitis linfocítica, y aneurisma de arteria carótida. La evaluación debe incluir valoración clínica de disfunción hipofisaria, y mediciones de PRL y de la función tiroidea y suprarrenal. La función hipofisaria generalmente es normal en el síndrome de la silla turca vacía; este diagnóstico puede confirmarse mediante MRI. 04Gardner(065-114).indd 92 Los pacientes con evidencia clínica o de laboratorio de disfunción hipofisaria por lo general tienen un adenoma hipofisario. D. Defectos de campo visual Debe considerarse que los pacientes que se presentan con hemianopsia bitemporal o defectos de campo visual o pérdida visual inexplicables, tienen un trastorno hipofisario o hipotalámico en tanto no se demuestre lo contrario. Los pasos iniciales en el diagnóstico deben ser evaluación neurooftalmológica y estudios neurorradiográficos con MRI, que revelarán el tumor si hay uno presente. En estos pacientes también se deben efectuar mediciones de PRL, y evaluación para insuficiencia de la parte anterior de la hipófisis, que es en especial común cuando hay adenomas hipofisarios grandes. Además de causar defectos de campo visual, las lesiones hipofisarias grandes pueden extenderse en dirección lateral hacia el seno cavernoso, lo que altera la función del par craneal III, IV o VI, lo que lleva a diplopía. E. Diabetes insípida La diabetes insípida es una manifestación común de lesiones hipotalámicas y metástasis hacia la hipófisis, pero es rara en lesiones hipofisarias primarias. La evaluación diagnóstica se describe en el capítulo 5. Además, en todos los pacientes deben efectuarse evaluación radiográfica y valoración de la función hipofisaria. SÍNDROME DE LA SILLA VACÍA Etiología e incidencia El síndrome de la silla turca vacía ocurre cuando el espacio subaracnoideo se extiende hacia la silla turca, y la llena parcialmente con líquido cefalorraquídeo. Este proceso causa remodelado de la silla turca y agrandamiento de la misma, y aplanamiento de la glándula hipófisis. Es común el síndrome de la silla turca vacía primario originado por incompetencia congénita del diafragma de la silla turca (figura 4-16); la incidencia en series de autopsias varía de 5 a 23%. Es la causa más frecuente de silla turca agrandada. Una silla turca vacía también se observa con frecuencia después de intervención quirúrgica o radioterapia hipofisaria, y puede ocurrir también después de infarto hipofisario posparto (síndrome de Sheehan). Además, los adenomas hipofisarios tanto secretores de PRL como secretores de GH pueden presentar infarto hemorrágico subclínico y causar contracción de la cisterna supraselar suprayacente en dirección descendente hacia la silla turca. Por ende, la presencia de una silla turca vacía no excluye la posibilidad de un tumor hipofisario coexistente. Datos clínicos A. Síntomas y signos La mayoría de los pacientes son mujeres obesas de mediana edad. Muchos tienen hipertensión sistémica; también puede ocurrir hipertensión intracraneal benigna. Si bien 48% de los pacientes se queja de cefalea, este dato puede haber sólo iniciado la evaluación (esto es, radiografías del cráneo), y su relación con la silla turca vacía probablemente es coincidencia. Las manifestaciones clínicas graves son poco comunes. Rara vez pueden ocurrir rinorrea de líquido cefalorraquídeo espontánea y deterioro del campo visual. 26/8/11 10:29:41 booksmedicos.org CAPÍTULO 4 Hipotálamo y glándula hipófisis Normal 93 Silla vacía Piamadre Aracnoides Cisternas basilares (LCR) Duramadre Diafragma de la silla turca Aracnoides LCR Pars distalis FIGURA 4–16 Representación de la relación normal de las meninges con la glándula hipófisis (izquierda) y los datos en la silla turca vacía (derecha) a medida que la membrana aracnoidea se hernia a través del diafragma de la silla turca incompetente. (Reproducida, con autorización, de Jordan RM, Kendall JW, Kerber CW. The primary empty sella syndrome: analysis of the clinical characteristics, radiographic features, pituitary function, and cerebrospinal fluid adenohypophysial hormone concentrations. Am J Med. 1977;62:569.) B. Datos de laboratorio Las pruebas de la función de la parte anterior de la hipófisis casi siempre resultan normales, aunque algunos pacientes tienen hiperprolactinemia. Deben efectuarse estudios de función endocrina para excluir insuficiencia de hormona hipofisaria o un microadenoma hipofisario hipersecretor. Diagnóstico El diagnóstico de síndrome de la silla turca vacía puede confirmarse con facilidad mediante MRI, que demuestra la hernia del diafragma de la silla turca, y la presencia de líquido cefalorraquídeo en la silla turca. DISFUNCIÓN HIPOTALÁMICA La disfunción hipotalámica se origina más a menudo por tumores, de los cuales el craneofaringioma es el más común en niños, adolescentes y adultos jóvenes. En adultos de mayor edad, los tumores primarios del sistema nervioso central, y los que surgen a partir de estructuras hipotalámicas (tumores epidermoides y dermoides) y pineales (pinealomas) son más comunes. Otras causas de disfunción hipotálamo-hipofisaria se comentan más adelante en la sección sobre hipopituitarismo. Datos clínicos A. Craneofaringioma Se cree que los craneofaringiomas se originan por metaplasia de células epiteliales remanentes en la bolsa de Rathke y el conducto craneofaríngeo durante el desarrollo. El diagnóstico diferencial incluye quistes de la hendidura de Rathke y quistes aracnoideos. Los quistes de la hendidura de Rathke son un dato incidental común dentro de la hipófisis, pero pueden presentarse con síntomas similares a los de craneofaringiomas. Aunque se cree que tanto los quistes de la hendidura de Rathke como los craneofaringiomas surgen a partir de la bolsa de Rathke durante el desarrollo, los craneofaringiomas tienden a ser más agresivos y tienen más probabilidades de recurrir después de resección. 04Gardner(065-114).indd 93 Los síntomas iniciales de craneofaringioma en niños y adolescentes son predominantemente endocrinos; sin embargo, estas manifestaciones a menudo no se reconocen, y en el momento del diagnóstico más de 80% de los pacientes tiene deficiencias endocrinas hipotálamo-hipofisarias. Estas anormalidades endocrinas pueden preceder durante meses o años los síntomas de presentación; la deficiencia de GH es más común; alrededor de 50% de los pacientes tiene retraso del crecimiento, y aproximadamente 70% respuestas de GH disminuidas a la estimulación en el momento del diagnóstico. La deficiencia de gonadotropina que lleva a falta de pubertad o suspensión de la misma, es común en niños de mayor edad y en adolescentes; las deficiencias de TSH y ACTH son menos comunes, y en alrededor de 15% hay diabetes insípida. Los síntomas que llevan al diagnóstico a menudo son neurológicos y se deben al efecto de masa del tumor en expansión. En alrededor de 40% de los pacientes hay síntomas de aumento de la presión intracraneal, como cefalea y vómito; en otro 35% los síntomas de presentación son agudeza visual disminuida o defectos de campo visual. La MRI confirma el tumor en la mayoría de los pacientes; en 95% el tumor es supraselar. En adultos, los craneofaringiomas tienen presentaciones similares; es decir, por lo general se llega al diagnóstico como resultado de investigación de quejas de cefalea o pérdida visual. Empero, las manifestaciones endocrinas —en especial hipogonadismo, diabetes insípida, u otras deficiencias de hormonas de la parte anterior de la hipófisis— generalmente preceden a estas manifestaciones tardías. La MRI demuestra con facilidad los tumores, que en adultos casi siempre son tanto intraselares como supraselares. El aspecto típico es el de una masa quística heterogénea que aumenta con contraste. También puede haber calcificaciones. B. Otros tumores Otros tumores hipotalámicos o pineales y tumores primarios del sistema nervioso central que afectan el hipotálamo, tienen presentaciones variables tanto en niños como en adultos. Así, la presentación consta de cefalea, pérdida visual, síntomas de aumento de la presión intracraneal, falta de crecimiento, diversos grados de hipopituitarismo, o diabetes insípida. Las manifestaciones 26/8/11 10:29:41 booksmedicos.org 94 CAPÍTULO 4 Hipotálamo y glándula hipófisis neurológicas por lo general van precedidas por deficiencias endocrinas. Los tumores hipotalámicos durante la niñez pueden presentarse con pubertad precoz. C. Otras manifestaciones de disfunción hipotalámica Las lesiones en el hipotálamo pueden causar muchas otras anormalidades, entre ellas trastornos del estado de conciencia, de la conducta, de la sed, del apetito, y de la regulación de la temperatura. Estas anormalidades por lo general se acompañan de hipopituitarismo y diabetes insípida. Cuando hay lesiones hipotalámicas puede ocurrir somnolencia, al igual que diversos cambios de la conducta emocional. Puede haber disminución de la sed o falta de la misma, y predispone a estos pacientes a deshidratación. Cuando la sed disminuida acompaña a la diabetes insípida, el equilibrio de líquidos es difícil de controlar. La disfunción hipotalámica también puede causar aumento de la sed, lo que lleva a polidipsia y poliuria que puede imitar diabetes insípida. La obesidad es común en pacientes con tumores hipotalámicos debido a hiperfagia, disminución de la saciedad y decremento de la actividad. El síndrome de Frohlich, o distrofia adiposogenital, se caracteriza por obesidad, retraso del crecimiento, y retraso del desarrollo de los órganos sexuales. La anorexia y la pérdida de peso son manifestaciones poco comunes de estos tumores. La regulación de la temperatura también puede estar alterada en estos pacientes. Después de lesión aguda debida a traumatismo, hemorragia o craneotomía, puede ocurrir hipertermia sostenida o, con menor frecuencia, paroxística. Este problema por lo general dura menos de dos semanas. En sujetos con lesiones hipotalámicas bilaterales puede ocurrir poiquilotermia, la incapacidad para ajustarse a cambios de la temperatura ambiente. Estos pacientes muestran con mayor frecuencia hipotermia, pero también pueden presentar hipertermia durante clima caluroso. Algunos manifiestan hipotermia sostenida debida a lesiones hipotalámicas anteriores. Diagnóstico Cuando se sospechan tumores hipotalámicos debe practicarse MRI para determinar la extensión del tumor y la naturaleza del mismo. En estos pacientes se necesita evaluación completa de la función de la parte anterior de la hipófisis, porque la mayoría muestra deficiencias (véase más adelante la sección sobre Hipopituitarismo), y la evaluación establecerá los requerimientos para terapia de reemplazo. También debe cuantificarse la concentración de PRL, porque casi todas las lesiones hipotalámicas causan hiperprolactinemia, sea por lesión hipotalámica o por daño del tallo hipofisario. Tratamiento El tratamiento depende del tipo de tumor. Dado que la resección completa del craneofaringioma por lo general no es factible, este tumor se maneja mejor mediante extirpación neuroquirúrgica limitada del tumor accesible, y descompresión de quistes, seguidas por radioterapia. Los pacientes tratados mediante este método tienen un índice de recurrencia de aproximadamente 20%; con la intervención quirúrgica sola, el índice de recurrencia se aproxima a 80%. Otros tumores hipotalámicos por lo general no son resecables por completo; con todo, está indicada biopsia para llegar a un diagnóstico histológico. 04Gardner(065-114).indd 94 HIPOPITUITARISMO El hipopituitarismo se manifiesta por secreción disminuida o nula de una o más hormonas hipofisarias. La aparición de signos y síntomas a menudo es lenta e insidiosa, dependiendo del ritmo de aparición y de la magnitud del daño hipotálamo-hipofisario, factores que están influidos por la patogenia subyacente. El hipopituitarismo es un evento primario causado por destrucción de la parte anterior de la hipófisis, o un fenómeno secundario originado por deficiencia de factores estimulantes hipotalámicos que en circunstancias normales actúan sobre la hipófisis. En general, la pérdida adquirida de la función hipofisaria anterior sigue la secuencia de GH, LH/FSH, TSH, ACTH y PRL. El tratamiento y el pronóstico dependen de la magnitud de la hipofunción, la causa subyacente, y la ubicación de la lesión en el eje hipotálamo-hipofisario. Etiología Las consideraciones causales en el hipopituitarismo son diversas. Como se muestra a continuación, una fórmula mnemotécnica útil es la frase “nueve I”: invasiva, infarto, infiltrativa, lesión (injury), inmunitaria, yatrogénica (iatrogenic), infecciosa, idiopática y aislada (isolated). Casi todas estas lesiones pueden causar insuficiencia hipofisaria o hipotalámica (o ambas). El establecimiento de la causa precisa del hipopituitarismo es útil para determinar el tratamiento y el pronóstico. A. Invasiva Las lesiones ocupadoras de espacio causan hipopituitarismo al destruir la glándula hipófisis o núcleos hipotalámicos, o por alteración del sistema venoso porta hipotálamo-hipofisario. Los adenomas hipofisarios grandes causan hipopituitarismo mediante estos mecanismos, y la función hipofisaria puede mejorar después de su eliminación. Los tumores hipofisarios pequeños —microadenomas (<10 mm de diámetro)— observados de manera característica en los estados hipersecretores (exceso de PRL, GH, ACTH) no causan de manera directa insuficiencia hipofisaria. El craneofaringioma, el tumor más común de la región hipotálamo-hipofisaria en niños, suele alterar la función hipofisaria por sus efectos de compresión. Los tumores primarios del sistema nervioso central, entre ellos meningioma, cordoma, glioma óptico, tumores epidermoides y tumores dermoides, pueden disminuir la secreción hipotálamo-hipofisaria por sus efectos de masa. Las lesiones metastásicas hacia esta área son comunes (en especial carcinoma mamario), pero rara vez dan por resultado hipopituitarismo obvio en clínica. Las malformaciones anatómicas, como el encefalocele basal y los aneurismas paraselares, causan disfunción hipotálamo-hipofisaria, y pueden agrandar la silla turca e imitar tumores hipofisarios. B. Infarto El daño isquémico de la hipófisis desde hace mucho tiempo se ha reconocido como una causa de hipopituitarismo. En 1914, Simmonds reportó necrosis hipofisaria en una mujer con sepsis puerperal grave, y en 1937, Sheehan publicó su descripción clásica de este suceso después de hemorragia y colapso vascular posparto. El mecanismo de la isquemia en esos casos es dudoso. En la actualidad se cree que la hipotensión, junto con vasoespasmo de las arterias hipofisarias, alteran el riego arterial de la parte anterior de la hipófisis. Durante el embarazo, la glándula hipófisis puede ser más sensible a la hipoxemia debido a sus necesidades metabólicas aumentadas, o más susceptible a los efectos protrombóticos del estado hiperestrogénico. Algunos investigadores han notado que el hipopituitarismo no siem- 26/8/11 10:29:41 booksmedicos.org CAPÍTULO 4 Hipotálamo y glándula hipófisis pre se correlaciona con el grado de hemorragia, pero que hay buena correlación entre la lesión hipofisaria y alteraciones graves del mecanismo de coagulación (como en pacientes con placenta previa). También se ha reportado que la necrosis hipofisaria isquémica ocurre con mayor frecuencia en pacientes con diabetes mellitus. La extensión del daño hipofisario determina la rapidez del inicio, así como la magnitud de la hipofunción hipofisaria. La glándula tiene una gran reserva secretora, y debe haber destrucción de más de 75% antes de que haya manifestaciones clínicas evidentes. El dato clínico inicial en la necrosis posparto puede ser la falta de lactación después del parto; otro indicio para el diagnóstico es la falta de reanudación de periodos menstruales normales. Sin embargo, los datos clínicos del hipopituitarismo a menudo son sutiles, y es posible que transcurran años antes de que se reconozca insuficiencia hipofisaria después de un fenómeno adverso isquémico. El infarto hemorrágico espontáneo de un tumor hipofisario (apoplejía hipofisaria) suele dar por resultado insuficiencia parcial o total de la hipófisis. La apoplejía hipofisaria a menudo es un síndrome clínico fulminante que se manifiesta por cefalea intensa, deterioro visual, oftalmoplejías, meningismo, y alteración del nivel de conciencia. La apoplejía hipofisaria por lo general se relaciona con un tumor hipofisario; también puede relacionarse con diabetes mellitus, radioterapia, o intervención quirúrgica cardiaca abierta. Puede sobrevenir insuficiencia hipofisaria aguda con hipertensión, así como deterioro mental rápido, coma y muerte. El tratamiento urgente con corticosteroides (capítulo 24) y descompresión transesfenoidal del contenido intraselar pueden salvar la vida y prevenir pérdida visual permanente. La mayoría de quienes han sobrevivido a apoplejía hipofisaria ha presentado múltiples déficit de la adenohipófisis, pero el infarto del tumor en algunos pacientes puede curar el adenoma hipofisario hipersecretor y su endocrinopatía acompañante. El infarto hipofisario también puede ser un evento subclínico (apoplejía hipofisaria silenciosa), que da lugar a decremento de la hipersecreción de hormonas hipofisarias sin alterar la secreción de otras hormonas de la parte anterior de la hipófisis. C. Infiltrativa El hipopituitarismo puede ser la manifestación clínica inicial de procesos morbosos infiltrativos, como sarcoidosis, hemocromatosis e histiocitosis de Langerhans. 1. Sarcoidosis—Los sitios intracraneales más comunes de afección de sarcoidosis son el hipotálamo y la glándula hipófisis. Durante un periodo se creyó que la anormalidad endocrina más común en pacientes con sarcoidosis era la diabetes insípida; empero, muchos de estos pacientes en realidad tienen control de la sed alterado mediado centralmente, lo que suscita polidipsia y poliuria, que en algunos casos explica el metabolismo anormal de agua. En la sarcoidosis se han documentado bien deficiencias de múltiples hormonas de la parte anterior de la hipófisis, y por lo general son consecutivas a insuficiencia hipotalámica. La afección granulomatosa de la unidad hipotálamo-hipofisaria en ocasiones es extensa, lo que genera deterioro visual y, por ende, puede simular la presentación clínica de un tumor hipofisario o hipotalámico. 2. Hemocromatosis—El hipopituitarismo, en particular el hipogonadismo hipogonadotrópico, es una manifestación prominente de la enfermedad por depósito de hierro, sea hemocromatosis primaria (hereditaria) o sobrecarga de hierro transfusional. El hipogonadismo ocurre en la mayor parte de esos casos, y a menudo es el dato clínico inicial de exceso de hierro; debe considerarse la práctica de estudios de hierro completos en cualquier paciente que se 04Gardner(065-114).indd 95 95 presente con hipogonadismo hipogonadotrópico inexplicable. Si el diagnóstico se establece en etapas tempranas, el hipogonadismo en la hemocromatosis puede ser reversible con disminución del hierro. En etapas más avanzadas de la evolución de la enfermedad pueden ocurrir deficiencias hipofisarias de TSH, GH y ACTH, y no son reversibles mediante terapia de quelación de hierro. 3. Histiocitosis de Langerhans—En este trastorno, la infiltración de múltiples órganos por histiocitos bien diferenciados, a menudo va precedida por el inicio de diabetes insípida y deficiencias de hormonas de la parte anterior de la hipófisis. Casi todos los estudios histológicos y bioquímicos han indicado que este proceso infiltrativo afecta principalmente el hipotálamo, y el hipopituitarismo ocurre sólo como resultado de daño hipotalámico. D. Lesión (injury) El traumatismo encefálico grave puede causar insuficiencia de la parte anterior de la hipófisis y diabetes insípida. El hipopituitarismo anterior postraumático puede deberse a lesión de la parte anterior de la hipófisis, el tallo hipofisario, o el hipotálamo. Se ha descrito insuficiencia hipofisaria con retraso del crecimiento en niños maltratados que sufren traumatismo encefálico cerrado con hematoma subdural. E. Inmunológica La hipofisitis linfocítica que da por resultado hipopituitarismo anterior es una enfermedad aparte, que ocurre más a menudo en mujeres durante el embarazo o durante el periodo posparto. Puede presentarse como una lesión de masa de la silla turca, con alteraciones del campo visual que simulan adenoma hipofisario. Un proceso autoinmunitario con infiltración extensa de la glándula por linfocitos y células plasmáticas destruye las células de la parte anterior de la hipófisis. Estos datos morfológicos son similares a los de otras endocrinopatías autoinmunitarias (p. ej., tiroiditis, adrenalitis y ooforitis). Alrededor de 50% de los pacientes con hipofisitis linfocítica tiene otra enfermedad autoinmunitaria endocrina, y en varios enfermos se han encontrado autoanticuerpos hipofisarios circulantes. En la actualidad hay dudas respecto a cómo se debe diagnosticar y tratar este trastorno. Debe considerarse en el diagnóstico diferencial de mujeres con agrandamiento de la hipófisis e hipopituitarismo durante el embarazo o el periodo posparto. La hipofisitis linfocítica puede dar por resultado deficiencias hormonales aisladas (en especial de ACTH o PRL). En consecuencia, las mujeres con este tipo de hipopituitarismo pueden seguir menstruando mientras sufren hipotiroidismo o hipoadrenalismo secundario. F. Yatrogénica (iatrogenic) La terapia tanto quirúrgica como con radiación de la glándula hipófisis puede alterar su función. La parte anterior de la hipófisis es bastante resistente durante microcirugía transesfenoidal, y a pesar de manipulación extensa durante la búsqueda de microadenomas, por lo general se preserva la función de la parte anterior de la hipófisis. La dosis de radioterapia convencional que se emplea en la actualidad para tratar tumores hipofisarios es de 4 500 a 5 000 cGy, y da por resultado incidencia de 50 a 60% de insuficiencia hipotalámica e hipofisaria. Estos pacientes más a menudo tienen hiperprolactinemia modesta (PRL de 30 a 100 ng/ml [1.3-4.5 nmol/L]) con insuficiencia de GH y gonadotropina; las deficiencias de TSH y ACTH son menos comunes. La radiación con partículas pesadas (haz de protones) y la radiocirugía con bisturí de rayos gamma para tumores hipofisarios da por resultado una incidencia de 15 a 55% de hipopituitarismo. La radiación de tumores de la cabeza y el cuello (cáncer nasofaríngeo, 26/8/11 10:29:41 booksmedicos.org 96 CAPÍTULO 4 Hipotálamo y glándula hipófisis tumores cerebrales) y la radiación craneal profiláctica en pacientes con leucemia, también pueden causar hipopituitarismo. El inicio clínico de insuficiencia hipofisaria en esos pacientes por lo general es insidioso, y sobreviene por lesión tanto de la hipófisis como del hipotálamo. G. Infecciosa Aunque muchas enfermedades infecciosas, incluso la tuberculosis, la sífilis y las micosis, han quedado implicadas como agentes causales en la hipofunción hipofisaria, los fármacos antimicrobianos ahora han hecho de ellas causas raras de hipopituitarismo. H. Idiopática En algunos pacientes con hipopituitarismo no se encuentra una causa subyacente. Estas deficiencias pueden ser aisladas (véase más adelante) o múltiples. Se han descrito formas familiares de hipopituitarismo, caracterizadas por silla turca pequeña, anormal o agrandada. Se han reportado patrones de herencia tanto autosómica recesiva como recesiva ligada a X. Diversos trastornos congénitos complejos pueden incluir deficiencia de una o más hormonas hipofisarias (p. ej., síndrome de Prader-Willi, displasia septoóptica). Aunque se han hecho progresos hacia el entendimiento de la base genética para algunos de estos trastornos, la patogenia aún es incierta. I. Aislada (isolated) Se han descrito deficiencias aisladas (monotrópicas) de las hormonas de la parte anterior de la hipófisis. Algunas de éstas se han relacionado con mutaciones de los genes que codifican para las hormonas específicas. Otras, en particular la deficiencia de GH, se han relacionado con mutaciones en genes necesarios para el desarrollo normal de la hipófisis, como se mencionó. 1. Deficiencia de GH—En niños, la deficiencia monotrópica congénita de GH puede ser esporádica o familiar. Estos niños, que pueden experimentar hipoglucemia en ayuno, tienen desaceleración gradual de la rapidez del crecimiento después de los 6 a 12 meses de edad. El diagnóstico debe basarse en la falta de capacidad de respuesta de la GH a estímulos desencadenantes, y la demostración de capacidad de respuesta normal de otras hormonas de la parte anterior de la hipófisis. En niños que sufren carencias afectivas graves también se han observado deficiencia de GH monotrópica y retraso del crecimiento. Este trastorno se revierte al colocar al niño en un entorno de apoyo psicosocial. En el capítulo 6 se presenta una descripción más detallada de la deficiencia de GH y la falta de crecimiento. 2. Deficiencia de ACTH—La deficiencia de ACTH monotrópica es rara, y se manifiesta por los signos y síntomas de insuficiencia corticosuprarrenal. En estos pacientes también se ha notado deficiencia de LPH. El defecto en estos pacientes puede deberse a fracaso primario de las células corticotropas para liberar ACTH y sus hormonas peptídicas relacionadas, o puede ser consecutivo a secreción alterada de CRH por el hipotálamo. Se cree que la mayor parte de los casos adquiridos de deficiencia de ACTH monotrópica se debe a hipofisitis linfocítica. 3. Deficiencia de gonadotropina—La deficiencia aislada de gonadotropinas se observa con cierta frecuencia. El síndrome de Kallmann, inicialmente descrito durante el decenio de 1940, se caracteriza por un defecto aislado de la secreción de GnRH relacionado con desarrollo inadecuado del centro olfatorio, con hiposmia y anosmia; se observan patrones de herencia recesivo ligado a X, autosómico dominante, y autosómico recesivo. Ocurren casos esporádicos, y se han reportado otros defectos neurológicos, como ceguera al color y sordera nerviosa. Se han identificado al menos cinco genes de los cuales depende el síndrome de Kallmann: KAL1, 04Gardner(065-114).indd 96 FGFR1, FGF8, PROKR2 y PROK2. Las mutaciones de KAL1 son la causa de la forma ligada a X de la enfermedad, y dan por resultado expresión disminuida de la glucoproteína extracelular anosmina-1. Esto a su vez interfiere con el desarrollo embrionario y la migración normales de neuronas secretoras de GnRH. Dado que la función de la parte anterior de la hipófisis está por lo demás intacta, los varones jóvenes con hipogonadismo hipogonadotrópico aislado presentan un aspecto eunucoide, puesto que la deficiencia de testosterona da lugar a falta de cierre epifisario (capítulo 12). En mujeres, un estado de hipogonadismo hipogonadotrópico que se manifiesta por oligomenorrea o amenorrea a menudo acompaña a la pérdida de peso, el estrés emocional o físico, y el entrenamiento atlético. Tanto la anorexia nerviosa como la obesidad notoria dan lugar a disfunción hipotalámica y secreción alterada de gonadotropina. El hipogonadismo hipotalámico también se ha observado en atletas varones sobreentrenados. Asimismo, la anemia de células falciformes causa hipogonadismo hipogonadotrópico debido a disfunción hipotalámica, y da por resultado retraso de la pubertad. El tratamiento con clomifeno ha sido eficaz en algunos casos. La deficiencia aislada de gonadotropina también puede observarse en el síndrome autoinmunitario poliglandular; esta deficiencia se relaciona con insuficiencia selectiva de células gonadotropas hipofisarias por hipofisitis autoinmunitaria. Otras enfermedades crónicas (p. ej., diabetes mal controlada, malnutrición) pueden dar por resultado deficiencia de gonadotropina. Se han informado deficiencias aisladas tanto de LH como de FSH sin una causa obvia como las descritas, pero son raras. Además, en varones de mediana edad puede ocurrir deficiencia parcial adquirida de gonadotropina. Se desconocen la causa y la frecuencia exacta de este trastorno. 4. Deficiencia de TSH—La deficiencia de TSH monotrópica es rara, y puede producirse por una reducción de la secreción de TRH hipotalámica (hipotiroidismo terciario) o secreción de TSH hipofisaria (hipotiroidismo secundario). Estos defectos se reportan en asociación con mutaciones de genes, silla turca vacía, hipofisitis linfocítica y tumores hipofisarios. Algunos pacientes con insuficiencia renal crónica también parecen tener secreción alterada de TSH. 5. Deficiencia de prolactina—La deficiencia de PRL casi siempre indica daño hipofisario intrínseco grave, y por lo general hay panhipopituitarismo. Sin embargo, después de hipofisitis linfocítica se ha reportado deficiencia aislada de PRL. Se han notado deficiencias de TSH y PRL en pacientes con seudohipoparatiroidismo. 6. Deficiencias de múltiples hormonas aisladas por otro daño hipofisario—Sobrevienen deficiencias hormonales múltiples por desarrollo hipofisario anormal relacionado con anormalidades de los genes que codifican para los factores de transcripción, PIT-1 (TSH, GH y PRL) y PROP-1 (TSH, GH, PRL, LH, FSH y ACTH). Datos clínicos El inicio de insuficiencia hipofisaria generalmente es gradual, y la evolución clásica de hipopituitarismo progresivo es una pérdida inicial de secreción de GH y gonadotropina, seguida por deficiencias de TSH, después de ACTH, y finalmente de PRL. A. Síntomas El deterioro de la secreción de GH causará crecimiento disminuido en niños, pero puede estar oculto en clínica en pacientes adultos. La deficiencia de GH se relaciona con una sensación disminuida de bienestar, y calidad de vida relacionada con la 26/8/11 10:29:41 booksmedicos.org CAPÍTULO 4 Hipotálamo y glándula hipófisis salud más baja. También se observan masa muscular disminuida y aumento de la masa de grasa, aunque esto puede ser difícil de discernir en cualquier individuo dado. El hipogonadismo, que se manifiesta por amenorrea en mujeres, y por decremento de la libido o disfunción eréctil en varones, puede anteceder a la aparición clínica de una lesión hipotálamo-hipofisaria. El único síntoma de deficiencia de PRL es fracaso de la lactación posparto. El hipotiroidismo causado por deficiencia de TSH por lo general estimula los cambios clínicos observados en la insuficiencia tiroidea primaria; empero, por lo general es menos grave, y no hay bocio. Se han observado intolerancia al frío, resequedad de la piel, embotamiento mental, bradicardia, estreñimiento, ronquera y anemia; los cambios mixedematosos manifiestos son poco comunes. La deficiencia de ACTH causa insuficiencia corticosuprarrenal, y sus datos clínicos semejan los de la insuficiencia suprarrenal primaria. Pueden ocurrir debilidad, náusea, vómito, anorexia, pérdida de peso, fiebre e hipotensión. La zona glomerulosa y el sistema de renina-angiotensina por lo general están intactos; en consecuencia, la deshidratación y la disminución de sodio que se observan en la enfermedad de Addison son poco comunes. Con todo, estos pacientes son susceptibles a hipotensión, choque y colapso cardiovascular, porque los glucocorticoides se necesitan para mantener reactividad vascular, en especial durante estrés. Además, debido a su inicio gradual, los síntomas de insuficiencia suprarrenal secundaria pueden no detectarse durante periodos prolongados, y sólo se hacen manifiestos durante periodos de estrés. La hipoglucemia agravada por deficiencia de GH puede ocurrir con el ayuno, y ha sido el dato de presentación inicial de algunos pacientes con deficiencia de ACTH aislada. En contraste con la hiperpigmentación que ocurre durante estados de exceso de ACTH (enfermedad de Addison, síndrome de Nelson), se han descrito despigmentación y disminución del bronceado como resultado de insuficiencia de ACTH. Además, la falta de secreción de andrógenos suprarrenales estimulada por ACTH causará un decremento del pelo corporal si también hay deficiencia de gonadotropina. B. Signos Los datos anormales en el examen físico pueden ser sutiles, y requieren observación cuidadosa. Los pacientes con hipopituitarismo no presentan caquexia. Una fotografía de un paciente caquéctico con “síndrome de Simmonds” que apareció en algunos libros de endocrinología más antiguos causó confusión. Este paciente particular probablemente sufrió anorexia nerviosa, y en el examen post mortem se encontró que tenía hipófisis normal. Los pacientes con insuficiencia hipofisaria por lo general presentan sobrepeso leve. La piel es fina, pálida y suave, con arrugas finas en la cara. El vello corporal y púbico puede ser deficiente o faltar, y puede ocurrir atrofia de los genitales. En los casos más graves sobrevienen hipotensión postural, bradicardia, fuerza muscular disminuida, y retraso de los reflejos tendinosos profundos. Las anormalidades neurooftalmológicas dependen de la presencia de una lesión intraselar o paraselar grande. C. Datos de laboratorio y otros datos Éstos pueden incluir anemia (relacionada con deficiencia de hormona tiroidea y andrógenos, y con enfermedad crónica), hipoglucemia, hiponatremia (vinculada con hipotiroidismo e hipoadrenalismo, que causan retención inapropiada de agua, sin pérdida de sodio), y bradicardia con bajo voltaje en las pruebas electrocardiográficas. No hay hiperpotasemia, que es común en la insuficiencia suprarrenal primaria. La deficiencia 04Gardner(065-114).indd 97 97 de GH en adultos se relaciona con decremento de la masa eritrocítica, aumento del colesterol de LDL, y disminución de la masa ósea. Diagnóstico A. Valoración de la función de glándula blanco (figura 4-17) Cuando se sospecha hipofunción endocrina, las deficiencias de hormona hipofisaria deben distinguirse de la insuficiencia primaria de la tiroides, las suprarrenales o las gónadas. Las cuantificaciones basales de cada hormona de la parte anterior de la hipófisis sólo son útiles si se comparan con secreción de glándula blanco. Los estudios de laboratorio basales deben incluir pruebas de función tiroidea (T4 libre), y cuantificación de las cifras séricas de testosterona. La testosterona es un indicador sensible de hipopituitarismo en mujeres, así como en varones. En mujeres, un decremento considerable de la testosterona se observa comúnmente en la insuficiencia hipofisaria relacionada con hipofunción de las dos glándulas endocrinas que se encargan de su producción —los ovarios y las suprarrenales—. La reserva suprarrenal cortical inicialmente debe evaluarse mediante una prueba rápida de estimulación con ACTH. B. Evaluación de la prolactina Dado que la hiperprolactinemia (véase más adelante), independientemente de su causa, conduce a disfunción gonadal, la PRL sérica debe medirse en etapas tempranas de la evaluación de hipogonadismo. C. Diferenciación de hipofunción primaria y secundaria La función tiroidea subnormal, como se muestra mediante pruebas apropiadas, una concentración sérica baja de testosterona, o una respuesta de cortisol alterada a la estimulación rápida con ACTH requieren medición de la concentración basal de hormonas hipofisarias específicas. En la hipofunción primaria de glándula blanco, como en los síndromes poliglandulares autoinmunitarios tipos 1 y 2 (APS 1 y 2), la TSH, LH, FSH o ACTH estarán altas. Los valores bajos o normales para estas hormonas hipofisarias sugieren disfunción hipotalámico-hipofisaria. D. Pruebas de estimulación A continuación pueden emplearse pruebas endocrinas desencadenantes para confirmar el diagnóstico y para evaluar la magnitud de la hipofunción. En la actualidad, estas pruebas no se requieren en la mayoría de los pacientes. Tratamiento A. ACTH El tratamiento de la insuficiencia suprarrenal secundaria, al igual que el de la insuficiencia suprarrenal primaria, debe incluir apoyo con glucocorticoide (capítulo 9). La hidrocortisona (15 a 25 mg/día por vía oral) o la prednisona (5 a 7.5 mg/día por vía oral) en dos o tres dosis divididas, proporciona reemplazo de glucocorticoide suficiente para la mayoría de los enfermos. Debe administrarse en la dosis eficaz mínima para evitar hipercortisolismo yatrogénico. Se requiere aumento de la dosificación durante periodos de estrés, como enfermedad, intervención quirúrgica o traumatismo. Los pacientes que sólo tienen deficiencia parcial de ACTH quizá únicamente necesiten tratamiento con esteroides durante estrés. Debe recomendarse duplicación o triplicación de la dosificación de esteroide durante la situación estresante, seguida por disminución paulatina a medida que se resuelve el estrés. A diferencia de la insuficiencia suprarrenal primaria, la deficiencia de ACTH por lo general no requiere terapia con mineralocorticoide. Los pacientes con insuficiencia suprarrenal deben 26/8/11 10:29:41 booksmedicos.org 98 CAPÍTULO 4 Hipotálamo y glándula hipófisis Interrogatorio y examen físico Sospecha de hipofunción endocrinaa Pruebas de función tiroidea Testosterona séricab IGF-I Prueba de estimulación rápida con ACTH Normal No hay enfermedad Baja Respuesta de cortisol alterada TSH, LH, FSH séricas ACTH plasmática Alta Insuficiencia primaria de glándula blanco Baja o normal Baja o normal Hipopituitarismo Pruebas de hipoglucemia con insulina, TRH, GnRH o clomifeno Se confirman el diagnóstico, la magnitud de la hipofunción, y el nivel de la anormalidad aSe evalúa la GH en niños (véase el texto). bSe mide la prolactina si se sospecha hipogonadismo. FIGURA 4–17 Evaluación diagnóstica de hipofunción de glándula blanco hipotálamo-hipofisaria. usar brazaletes de alerta médica para que puedan recibir tratamiento expedito en caso de emergencia. B. TSH El manejo de pacientes que presentan hipotiroidismo secundario debe basarse en datos clínicos y en la concentración circulante de tiroxina sérica (capítulo 7). El tratamiento del hipotiroidismo secundario y del terciario es idéntico al que se utiliza para insuficiencia tiroidea primaria. La dosis de reemplazo por vía oral completa de levotiroxina sódica es de 1.6 μg/kg a diario (por lo general es suficien- 04Gardner(065-114).indd 98 te con 0.1 a 0.15 mg/día). La respuesta a la terapia se vigila en clínica y con medición de las concentraciones séricas de tiroxina libre, que deben mantenerse entre el rango medio y el límite superior de lo normal. La medición de la concentración de TSH obviamente carece de valor en el manejo de estos enfermos. Precaución: Dado que el reemplazo de hormona tiroidea en pacientes con hipopituitarismo puede agravar insuficiencia suprarrenal incluso parcial, la deficiencia de hormona suprarrenal debe tratarse primero. 26/8/11 10:29:41 booksmedicos.org CAPÍTULO 4 Hipotálamo y glándula hipófisis C. Gonadotropinas El objetivo del tratamiento del hipogonadismo secundario es reemplazar los esteroides sexuales y restituir la fertilidad (capítulos 12 y 13). 1. Estrógenos y progesterona—En mujeres premenopáusicas, el reemplazo de estrógeno es esencial. El tratamiento satisfactorio con estrógeno mantiene las características sexuales secundarias (p. ej., lubricación vulvar y vaginal), previene osteoporosis, y suprime los síntomas vasomotores, con una mejoría de la sensación de bienestar. Se dispone de muchas preparaciones de estrógeno (p. ej., estradiol por vía oral, 1 a 2 mg al día; estrógenos conjugados, 0.3 a 1.25 mg por vía oral al día, o estradiol por vía transdérmica, 0.05 a 0.1 mg al día). Los estrógenos deben administrarse por ciclos con un compuesto progestina (p. ej., medroxiprogesterona, 5 a 10 mg por vía oral al día durante los últimos 10 días de la terapia con estrógeno cada mes) para inducir sangrado por supresión y prevenir hiperplasia endometrial. También hay muchas combinaciones de anticonceptivos orales disponibles en clínica. 2. Inducción de la ovulación—La ovulación a menudo puede restituirse en mujeres con disfunción hipotálamo-hipofisaria (capítulo 13). En pacientes con insuficiencia gonadal de origen hipotalámico, el citrato de clomifeno puede causar un aumento repentino de la secreción de gonadotropina, que da por resultado ovulación. Las inyecciones intermitentes (pulsátiles) de GnRH por vía subcutánea con una bomba de administración por vía intravenosa lenta también pueden usarse para inducir ovulación y fertilidad en mujeres con disfunción hipotalámica. En mujeres con insuficiencia hipofisaria intrínseca puede utilizarse tratamiento combinado con FSH (gonadotropinas menopáusicas humanas; menotropinas) y LH (gonadotropina coriónica) para desencadenar ovulación. Esta forma de terapia es cara, y los embarazos multifetales son un riesgo (capítulo 13). 3. Andrógenos en mujeres—Debido a una deficiencia de andrógenos tanto ováricos como suprarrenales, algunas mujeres con hipopituitarismo tienen decremento de la libido a pesar de terapia satisfactoria con estrógeno. Aunque la experiencia es limitada, los andrógenos de acción prolongada (enantato de testosterona, 25 a 50 mg por vía intramuscular cada cuatro a ocho semanas) en dosis pequeñas pueden ser útiles para restituir la actividad sexual sin causar hirsutismo. Además, en algunos informes se ha sugerido que la dehidroepiandrosterona (DHEA) por vía oral en dosis de 25 a 50 mg/día puede restituir la concentración plasmática de testosterona a lo normal. Aún se está evaluando un sistema de administración transdérmica para uso en mujeres, pero la eficacia parece ser modesta, y se desconoce la seguridad a largo plazo. 4. Andrógenos en varones—El tratamiento del hipogonadismo en varones se comenta en el capítulo 12. Se aplican a diario geles con testosterona (disponibles en paquetes en dosis de 2.5, 5 o 10 g, o a partir de una bomba de dosis medidas en incrementos de 1.25 g) y parches con testosterona (en dosis de 2.5 o 5 mg). Una formulación para administración mediante la mucosa de los carrillos se administra a una dosis de 30 mg dos veces al día. Otras preparaciones terapéuticas son enantato de testosterona o cipionato de testosterona por vía intramuscular en dosis de 100 mg cada semana o de 200 mg cada dos semanas. El undecanoato de testosterona es una preparación para administración por vía intramuscular, disponible en varios países, que puede administrarse cada tres semanas. Las preparaciones de testosterona por vía oral disponibles en Estados Unidos rara vez se usan por preocupación en cuanto a efectos secundarios hepáticos. 04Gardner(065-114).indd 99 99 5. Espermatogénesis—En muchos pacientes puede lograrse espermatogénesis con el uso combinado de hCG y FSH recombinante. Si la insuficiencia hipofisaria es de inicio reciente, la terapia con hCG sola puede restituir tanto la fertilidad como la producción satisfactoria de esteroides gonadales. También se han usado bombas de administración intermitente por vía intravenosa lenta de GnRH para restituir la fertilidad en varones con hipogonadismo secundario. D. Hormona de crecimiento (véase también el capítulo 6) La GH humana (hGH) producida mediante tecnología de DNA recombinante, está disponible para uso en niños con hipopituitarismo, y para adultos con deficiencia de GH y enfermedad hipofisaria conocida. Algunos estudios indican mejoría de la composición corporal, la densidad ósea, el bienestar psicológico y el estado funcional con terapia con GH. De cualquier modo, quedan por establecer los beneficios y riesgos a largo plazo. En adultos, la GH por lo general se administra por vía subcutánea, una vez al día, en una dosificación de 2 a 5 μg/ kg. La vigilancia de la eficacia se logra mediante medición del IGF-1, y la dosificación de GH se ajusta en consecuencia (hasta alrededor de 10 μg/kg/día). Deben evaluarse los efectos secundarios (p. ej., edema, parestesias, arritmias, intolerancia a la glucosa, diabetes). Las contraindicaciones para terapia con GH son retinopatía diabética, enfermedad maligna activa, hipertensión intracraneana, u obstrucción de las vías respiratorias en individuos con síndrome de Prader-Willi. ADENOMAS HIPOFISARIOS Los avances en la investigación endocrinológica y neurorradiológicos durante los años recientes han permitido el reconocimiento más temprano y la terapia más exitosa de adenomas hipofisarios. Los prolactinomas son el tipo más común; explican alrededor de 60% de los tumores hipofisarios primarios; en alrededor de 20% hay hipersecreción de GH, y en 10%, exceso de ACTH. La hipersecreción de TSH, las gonadotropinas, o subunidades alfa es poco común. Los tumores no funcionales en la actualidad representan sólo 10% de los adenomas hipofisarios, y algunos de éstos en realidad pueden ser adenomas secretores de gonadotropina o secretores de subunidad alfa. En el cuadro 4-10 se lista el diagnóstico diferencial de masas selares y paraselares no hipofisarias. El reconocimiento clínico temprano de los efectos endocrinos de la secreción hipofisaria excesiva, en especial la observación de que el exceso de PRL causa hipogonadismo secundario, ha llevado al diagnóstico temprano de tumores hipofisarios antes de la aparición de manifestaciones tardías, como agrandamiento selar, panhipopituitarismo y extensión supraselar con deterioro visual. Los microadenomas hipofisarios se definen como adenomas intraselares de menos de 1 cm de diámetro que se presentan con manifestaciones de exceso hormonal sin agrandamiento selar ni extensión extraselar. No ocurre panhipopituitarismo, y esos tumores por lo general pueden tratarse con buenos resultados. Los macroadenomas hipofisarios son aquellos de más de 1 cm de diámetro, y causan agrandamiento celular generalizado. Los tumores de 1 a 2 cm de diámetro confinados a la silla turca por lo general pueden tratarse de manera exitosa; no obstante, los tumores de mayor tamaño, en especial aquellos con extensiones supraselares, hacia el seno esfenoidal, o laterales, son mucho más difíciles de manejar. El panhipopituitarismo y la pérdida visual aumentan de frecuencia con el tamaño del tumor y la extensión supraselar. 26/8/11 10:29:42 booksmedicos.org 100 CAPÍTULO 4 Hipotálamo y glándula hipófisis CUADRO 4–10 Diagnóstico diferencial de masas selares y paraselares (excluyendo adenomas hipofisarios). Tumores benignos Craneofaringioma Quiste de la hendidura de Rathke Meningioma Encondroma Quiste aracnoideo Quiste dermoide Silla vacía Hiperplasia hipofisaria no adenomatosa Hiperplasia de células lactotropas durante el embarazo Hiperplasia de células somatotropas por tumor secretor de GHRH ectópica Hiperplasia de células tirotropas, gonadotropas Tumores malignos Sarcoma Cordoma Tumor de células germinales (pinealoma ectópico) Lesiones metastásicas (mama, pulmón) Gliomas Glioma óptico Astrocitoma Oligodendroglioma Ependimoma Lesiones vasculares Granulomatosas, inflamatorias, infecciosas Hipofisitis linfocítica Sarcoidosis Histiocitosis X Tuberculosis Absceso hipofisario La información acerca de la patogenia y la conducta biológica de los tumores hipofisarios se ha obtenido a partir de estudios de la clonalidad y mutaciones somáticas de tumores hipofisarios. Análisis de desactivación de X alélica de genes específicos han mostrado que casi todos los adenomas hipofisarios son monoclonales, un dato más congruente con un modelo de tumorigénesis de mutación somática; se esperaría policlonalidad de tumores si la estimulación tónica por factores liberadores hipotalámicos fuera el mecanismo subyacente de la transformación neoplásica. De hecho, animales transgénicos que expresan GHRH han mostrado hiperplasia hipofisaria, no así adenomas hipofisarios. Se ha encontrado una mutación somática en 30 a 40% de los tumores secretores de GH (pero no en leucocitos provenientes de los mismos enfermos). Las mutaciones puntuales en la subunidad alfa de la proteína de unión a GTP que se encarga de la activación de la adenilil ciclasa dan lugar a estimulación constitutiva del crecimiento y la función de células hipofisarias. En estudios de ontogenia de células de la parte anterior de la hipófisis, el PIT-1 se ha identificado como un factor de transcripción importante en la diferenciación de la hipófisis. La restricción de su expresión a células somatotropas, lactotropas y tirotropas puede explicar la expresión plurihormonal que se observa en algunos tumores. Se han descrito muchos otros genes candidato, incluso el gen transformador del tumor hipofisario (PTTG). Se ha encontrado sobreexpresión de este gen en todos los tipos de tumor hipofisario, y puede promover la tumorigénesis mediante alteración del ciclo celular, estimulación de la secreción de factor de crecimiento de fibroblastos, y separación de cromátidas anor- 04Gardner(065-114).indd 100 males. Varios síndromes genéticos se relacionan con tumores hipofisarios, entre ellos la neoplasia endocrina múltiple tipo 1, el síndrome de McCune-Albright, el síndrome de Carney y la acromegalia familiar. Tratamiento Los adenomas hipofisarios se tratan con intervención quirúrgica, radioterapia, o con fármacos para suprimir la hipersecreción por el adenoma, o su crecimiento. Los objetivos de la terapia son corregir la hipersecreción de hormonas de la parte anterior de la hipófisis, preservar la secreción normal de otras hormonas de esta última, y eliminar el adenoma en sí o suprimirlo. Estos objetivos en la actualidad se pueden lograr en la mayoría de los pacientes con microadenomas hipofisarios; sin embargo, en el caso de tumores de mayor tamaño, suelen requerirse múltiples terapias, y pueden ser menos exitosas. A. Tratamiento quirúrgico La vía de acceso microquirúrgica transesfenoidal hacia la silla turca, que ahora se realiza por vía endoscópica en casi todos los centros, es el mejor procedimiento; la craneotomía transfrontal sólo se requiere en el raro paciente con extensión supraselar masiva del adenoma. En el procedimiento transesfenoidal, el cirujano logra acceso a la hipófisis desde la cavidad nasal a través del seno esfenoidal, extirpa el piso selar anteroinferior, y hace una incisión en la duramadre. El adenoma se extirpa de manera selectiva; se identifica y preserva tejido hipofisario normal. Las tasas de éxito se aproximan a 90% en pacientes con microadenomas. En menos de 5% de los pacientes ocurren complicaciones importantes, incluso hemorragia posoperatoria, escape de líquido cefalorraquídeo, meningitis y deterioro visual, y se observan con mayor frecuencia en sujetos con tumores grandes o masivos. En alrededor de 15% sobreviene diabetes insípida transitoria que dura entre algunos días y una a dos semanas; la diabetes insípida permanente es rara. En 10% de los pacientes ocurre una forma transitoria del síndrome de secreción inapropiada de hormona antidiurética (SIADH) con hiponatremia sintomática, en el transcurso de 5 a 14 días luego de la intervención quirúrgica hipofisaria transesfenoidal. Estas anormalidades del equilibrio de agua pueden ocurrir con días de separación, lo que hace difícil el manejo médico. En ocasiones se encuentra una respuesta trifásica de diabetes insípida, SIADH y diabetes insípida, y se cree que se debe a disfunción hipotalámica temprana, seguida por liberación de ADH a partir de la hipófisis en degeneración, y después agotamiento de las reservas de ADH. El hipopituitarismo quirúrgico es raro en pacientes con microadenomas, pero se aproxima a 5 a 10% en aquellos con tumores de mayor tamaño. El manejo perioperatorio de esos pacientes debe incluir administración de glucocorticoide en dosis de estrés (capítulo 9) y valoración posoperatoria del peso, el equilibrio de líquido, y el estado en cuanto a electrólitos, a diario, por si hubiera evidencia de diabetes insípida. La diabetes insípida leve se maneja al administrar líquidos por vía oral; en casos más graves —producción de orina de más de 5 a 6 L/24 h— puede administrarse terapia en forma de desmopresina, o DDAVP, por vía intranasal, oral, subcutánea o parenteral (capítulo 5). El SIADH se maneja mediante restricción de líquido; sin embargo, en casos más graves, puede requerirse solución salina hipertónica. Ahora también se encuentran disponibles antagonistas de los receptores de ADH (el tolvaptán se administra por vía oral, y el conivaptán, por vía intravenosa) para uso en algunos pacientes (véase la sección sobre SIADH). B. Radioterapia La radiación hipofisaria debe reservarse para los pacientes en quienes la resección de adenomas hipofisarios de mayor 26/8/11 10:29:42 booksmedicos.org CAPÍTULO 4 Hipotálamo y glándula hipófisis tamaño fue incompleta, y en aquellos cuyos tumores no son idóneos para terapia médica, o en los cuales esta última ha fracasado. 1. Radiación convencional—Se emplea más comúnmente la radiación convencional usando fuentes de alta energía, en dosis totales de 4 000 a 5 000 cGy administrados en dosis diarias de 180 a 200 cGy. La respuesta a la radioterapia es lenta, y pueden requerirse 5 a 10 años para alcanzar el efecto completo (véase la sección sobre Acromegalia). El tratamiento finalmente es exitoso en alrededor de 80% de los pacientes con acromegalia, pero en sólo 55 a 60% de aquellos con enfermedad de Cushing. No se conoce con exactitud la tasa de respuesta en prolactinomas, pero en la mayoría de los pacientes se evita progresión del tumor. La morbilidad durante radioterapia es mínima, aunque algunos pacientes experimentan malestar general y náusea, y puede ocurrir otitis media serosa. El hipopituitarismo es frecuente, y la incidencia aumenta con el tiempo después de la radioterapia —alrededor de 50 a 60% a los 5 a 10 años—. Las complicaciones tardías raras son daño de los nervios y el quiasma ópticos, crisis convulsivas, y radionecrosis del tejido cerebral. Estudios recientes efectuados en el Reino Unido han mostrado que la radioterapia convencional es un factor de riesgo importante para la mortalidad excesiva en pacientes con acromegalia. 2. Radiocirugía con bisturí de rayos gamma—En esta forma de radioterapia se utiliza radiación gamma de cobalto-60 guiada con CT, estereotáctica, para suministrar dosis de radiación altas a un área estrechamente enfocada. Se han informado tasas de remisión dentro del rango de 43 a 78%. Es necesario que el tumor hipofisario esté a una distancia suficiente del quiasma óptico para prevenir daño inducido por radiación. Los tratamientos repetidos colocan a los pacientes en riesgo más alto de déficit visuales o del par craneal III, IV o VI. 3. Radioterapia estereotáctica con protón—La experiencia con esta modalidad es limitada. En un estudio, 52% de los pacientes con enfermedad de Cushing tuvo remisión clínica. Se observó un índice similar de nuevas deficiencias de hormona hipofisaria, aunque no se reportaron complicaciones visuales ni lesión cerebral. C. Tratamiento médico El manejo médico de adenomas hipofisarios se hizo factible con la disponibilidad de la bromocriptina, un agonista de la dopamina que suprime tanto la PRL como el crecimiento del tumor en pacientes con prolactinomas. Los análogos de la somatostatina son útiles en la terapia de acromegalia y en algunos adenomas secretores de TSH. Los datos concretos del uso de estos medicamentos y otros se comentan más adelante. Seguimiento después de tratamiento Los pacientes en quienes se practica microcirugía transesfenoidal deben volver a evaluarse a las cuatro a ocho semanas del posoperatorio para documentar que se han logrado extirpación completa del adenoma y corrección de la hipersecreción endocrina. Los prolactinomas se evalúan mediante mediciones de PRL basales, los tumores secretores de GH por medio de pruebas de supresión con glucosa y concentraciones de IGF-1, y los adenomas secretores de ACTH mediante medición de cortisol libre en la orina y la respuesta a supresión con dexametasona en dosis bajas (véase más adelante). Otras hormonas de la parte anterior de la hipófisis —TSH, ACTH y LH/FSH— también deben valorarse según se describió en la sección sobre evaluación endocrina. En pacientes con respuesta exitosa debe realizarse evaluación anual por si hubiera recurrencia tardía; después de microcirugía no ocurre hipopituitarismo tardío. No se necesita MRI en pacientes con función hipofisaria posoperatoria normal, pero debe utilizarse en sujetos con enfermedad persistente o recurrente. 04Gardner(065-114).indd 101 101 CUADRO 4–11 Indicaciones para la medición de prolactina. Galactorrea Silla turca agrandada Sospecha de tumor hipofisario Hipogonadismo hipogonadotrópico Amenorrea inexplicable Hipogonadismo o esterilidad masculina inexplicable El seguimiento de pacientes tratados mediante radiación hipofisaria también es esencial, porque la respuesta a la terapia puede retrasarse, y la incidencia de hipopituitarismo aumenta con el tiempo. Se recomienda valoración endocrinológica anual tanto de la hormona hipersecretada como de las otras hormonas hipofisarias. 1. PROLACTINOMAS La hipersecreción de PRL es la anormalidad endocrina más común debida a trastornos hipotálamo-hipofisarios, y la PRL es la hormona secretada más comúnmente en exceso por adenomas hipofisarios. Se piensa que la hipersecreción de PRL no sólo causa galactorrea, sino también disfunción gonadal, y el uso de mediciones de la PRL en la investigación de esos pacientes ha permitido el reconocimiento de estos tumores secretores de PRL antes de la aparición de agrandamiento de la silla turca, hipopituitarismo o deterioro visual. Así, la PRL plasmática debe medirse en pacientes con galactorrea, sospecha de disfunción hipotálamo-hipofisaria, o agrandamiento selar, y en aquellos con disfunción gonadal inexplicable, incluso amenorrea, esterilidad, libido disminuida o impotencia (cuadro 4-11). Anatomía patológica Los adenomas hipofisarios secretores de PRL surgen más comúnmente a partir de las alas laterales de la parte anterior de la hipófisis, pero con la progresión llenan la silla turca y comprimen los lóbulos anterior y posterior normales. El tamaño del tumor varía mucho desde microadenomas hasta tumores invasivos con extensión extraselar. La mayoría de los pacientes tiene microadenomas (esto es, tumores <1 cm de diámetro en el momento del diagnóstico). Los prolactinomas por lo general tienen aspecto cromófobo con el estudio histológico sistemático, lo que refleja la insuficiencia de las técnicas usadas. Las células son pequeñas y uniformes, con núcleo redondo u oval y citoplasma escaso, y los gránulos de secreción por lo general no son visibles con las tinciones de rutina. El estroma contiene una red capilar difusa. El examen al microscopio electrónico muestra que las células de prolactinoma contienen de manera característica gránulos de secreción que por lo general varían de 100 a 500 nm de diámetro y son esféricos. Se observan con menor frecuencia gránulos de mayor tamaño (400 a 500 nm) que son irregulares o tienen forma de media luna. Las células muestran evidencia de actividad secretora, con un área de Golgi grande, agrandamiento nucleolar, y retículo endoplasmático prominente. Estudios inmunocitoquímicos de estos tumores han confirmado que los gránulos de secreción de hecho contienen PRL. Datos clínicos Las manifestaciones clínicas de exceso de PRL son las mismas independientemente de la causa (véase más adelante). Los datos clásicos 26/8/11 10:29:42 booksmedicos.org 102 CAPÍTULO 4 Hipotálamo y glándula hipófisis son galactorrea y amenorrea en mujeres, y decremento de la libido o impotencia en varones. Aunque la distribución de los prolactinomas por sexos es casi igual, los microadenomas son mucho más comunes en mujeres, quizá debido a reconocimiento más temprano de las consecuencias endocrinas del exceso de PRL. A. Galactorrea La galactorrea ocurre en la mayoría de las mujeres con prolactinomas, y es mucho menos común en varones. Por lo general no es espontánea, o puede presentarse sólo de manera transitoria o intermitente. La ausencia de galactorrea a pesar de concentración notoriamente alta de PRL probablemente se debe a deficiencia concomitante de las hormonas gonadales requeridas para iniciar la lactación (capítulo 16). B. Disfunción gonadal 1. En mujeres—Hay amenorrea, oligomenorrea con anovulación, o esterilidad en alrededor de 90% de las mujeres con prolactinomas. Estos trastornos menstruales por lo general sobrevienen al mismo tiempo que la galactorrea si está presente, pero pueden precederla o seguirla. La amenorrea suele ser secundaria y puede seguir a un embarazo o al uso de anticonceptivos orales. La amenorrea primaria ocurre en una minoría de las pacientes que tienen inicio de la hiperprolactinemia durante la adolescencia. Varios estudios que muestran que la hiperprolactinemia ocurre en hasta 20% de pacientes sin galactorrea ni otras manifestaciones de disfunción hipofisaria, recalcan la necesidad de medir la PRL en pacientes con amenorrea primaria o secundaria inexplicable. Se ha demostrado que varias de estas pacientes tienen prolactinomas. En estas mujeres la disfunción gonadal se debe a interferencia con el eje hipotálamo-hipófisis-gonadal por la hiperprolactinemia y, salvo en pacientes con adenomas grandes o invasivos, no se debe a destrucción de las células secretoras de gonadotropina. Esto se ha documentado por el regreso de la función menstrual después de reducción de las concentraciones de PRL a lo normal mediante farmacoterapia o extirpación quirúrgica del tumor. Aunque la concentración basal de gonadotropina suele estar dentro del rango normal a pesar de reducción de las cifras de esteroides sexuales en pacientes hiperprolactinémicas, la PRL inhibe tanto la secreción pulsátil normal de LH y FSH como el aumento repentino de la secreción de LH a la mitad del ciclo, lo que da por resultado anovulación. También se inhibe el efecto de retroacción positiva del estrógeno sobre la secreción de gonadotropina; de hecho, las pacientes con hiperprolactinemia por lo general tienen deficiencia de estrógeno. La deficiencia de estrógeno en mujeres con prolactinomas puede acompañarse de decremento de la lubricación vaginal, otros síntomas de deficiencia de estrógeno, y masa ósea baja según se valora mediante densitometría ósea. Otros síntomas pueden incluir aumento de peso, retención de líquido e irritabilidad. También puede ocurrir hirsutismo, acompañado de concentración plasmática alta de sulfato de dehidroepiandrosterona (DHEA). Asimismo, las pacientes con hiperprolactinemia pueden sufrir ansiedad y depresión. En estudios clínicos pequeños se ha mostrado que el tratamiento con agonistas de la dopamina mejora el bienestar psicológico en estas pacientes. 2. En varones—En varones, el exceso de PRL en ocasiones también puede causar galactorrea; empero, las manifestaciones habituales son las de hipogonadismo. El síntoma inicial es decremento de la libido, al cual tanto el paciente como el médico pueden no dar importancia y considerar que se debe a factores psicosociales; así, el reconocimiento de prolactinomas en varones a menudo se retrasa, y la hiperprolactinemia notoria (PRL >200 ng/ml [9.1 nmol/L]) y agrandamiento selar son habituales. Lamentablemente, los prolacti- 04Gardner(065-114).indd 102 nomas en varones a menudo no se diagnostican sino hasta que aparecen manifestaciones tardías, como cefalea, deterioro visual o hipopituitarismo; casi todos esos pacientes tienen un antecedente de disfunción sexual o gonadal. La concentración sérica de testosterona es baja, y en presencia de concentración normal o subnormal de gonadotropina, debe sospecharse exceso de PRL, al igual que otras causas de disfunción hipotálamo-hipófisis-gonadal (véase la sección sobre Hipopituitarismo). La impotencia también ocurre en varones hiperprolactinémicos. No está clara su causa, porque el reemplazo de testosterona puede no revertirla si no se corrige la hiperprolactinemia. La esterilidad masculina acompañada por reducción del recuento de espermatozoides es una molestia inicial menos común. C. Progresión del tumor En general, el crecimiento de prolactinomas es lento; en varios estudios se ha mostrado que casi ningún microadenoma cambia de manera significativa de tamaño, y que los macroadenomas tienden a crecer con mucha lentitud. Diagnóstico diferencial En el cuadro 4-8 se listan las muchas enfermedades relacionadas con hiperprolactinemia. El embarazo, los trastornos hipotálamo-hipofisarios, el hipotiroidismo primario y la ingestión de fármacos son las causas más comunes. Las lesiones hipotalámicas a menudo causan hipersecreción de PRL al disminuir la secreción de dopamina que inhibe de manera tónica la liberación de PRL; las lesiones pueden acompañarse por un panhipopituitarismo. De modo similar, el corte traumático o quirúrgico del tallo hipofisario lleva a hiperprolactinemia e hipopituitarismo. Los macroadenomas hipofisarios no funcionales a menudo causan hiperprolactinemia leve por compresión del tallo hipofisario o del hipotálamo. El embarazo lleva a un incremento fisiológico de la secreción de PRL; la concentración aumenta a medida que continúa la gestación, y puede alcanzar 200 ng/ml (9.1 nmol/L) durante el tercer trimestre. Después del parto, la concentración basal de PRL disminuye gradualmente a lo normal en un lapso de varias semanas, pero aumenta en respuesta al amamantamiento. La hiperprolactinemia que persiste 6 a 12 meses o más tiempo después del parto es una indicación para evaluación. La concentración de PRL también es alta en recién nacidos normales. Varios trastornos sistémicos llevan a hiperprolactinemia. El hipotiroidismo primario es una causa común, y la medición de la función tiroidea, y en especial de la TSH, debe formar parte de la evaluación. En el hipotiroidismo primario, hay hiperplasia de células tanto tirotropas como lactotropas, probablemente debido a hipersecreción de TRH. Esto puede dar lugar a agrandamiento importante de la hipófisis, que puede confundirse con un tumor hipofisario secretor de PRL. La respuesta de PRL a la TRH por lo general está exagerada en estos pacientes. La PRL también puede estar aumentada en sujetos con enfermedad hepática, en particular en aquellos con cirrosis grave, y en pacientes con insuficiencia renal crónica. El exceso de PRL y la galactorrea también pueden sobrevenir por enfermedad mamaria, estimulación de los pezones, enfermedad o lesión de la pared del tórax, y lesiones de la médula espinal. Estos trastornos aumentan la secreción de PRL mediante estimulación de vías neurales aferentes. Pueden observarse aumentos artefacto de la concentración de PRL en presencia de anticuerpos anti-PRL o de macroprolactinemia. En esta última, un complejo de alto peso molecular de moléculas de PRL mantiene actividad inmunitaria, pero bioactividad mínima o nula. La macroprolactinemia puede evaluarse con precipitación de muestras de suero en polietilenglicol. 26/8/11 10:29:42 booksmedicos.org CAPÍTULO 4 Hipotálamo y glándula hipófisis La causa más común de hiperprolactinemia es la ingestión de fármacos, y debe obtenerse un interrogatorio cuidadoso al respecto. Pueden ocurrir concentración alta de PRL, galactorrea y amenorrea después de terapia con estrógeno o de uso de anticonceptivos orales, pero su persistencia debe sugerir prolactinoma. Muchos otros fármacos también causan aumento de la secreción de PRL y concentración plasmática alta de esta última (cuadro 4-8). La concentración de PRL por lo general es de menos de 200 ng/ml (9 nmol/L), y la evaluación debe enfocarse en la suspensión de la droga o de la medicación, y reevaluación del paciente después de varias semanas. Cuando no es viable la suspensión de fármacos, los estudios neurorradiográficos, si resultan anormales, por lo general excluyen prolactinoma. Diagnóstico A. Evaluación general La evaluación de pacientes con galactorrea o disfunción gonadal inexplicable con cifras plasmáticas normales o bajas de gonadotropina debe incluir primero un interrogatorio respecto al estado menstrual, embarazo, fertilidad, función sexual, y síntomas de hipotiroidismo o hipopituitarismo. Debe documentarse el uso actual o previo de medicación, drogas ilícitas o terapia con estrógeno. Es necesario establecer la concentración de PRL, gonadotropinas, pruebas de función tiroidea y cifras de TSH basales, así como la testosterona sérica en varones. Es necesario valorar la función hepática y renal. En mujeres con amenorrea debe efectuarse una prueba de embarazo. Las pacientes con galactorrea pero con menstruaciones normales pueden no tener hiperprolactinemia, y por lo general no tienen prolactinomas. Si la concentración de PRL es normal, se les puede tranquilizar y dar seguimiento con mediciones de PRL secuenciales. Aquellas con cifras altas requieren evaluación adicional, como se describe más adelante. B. Diagnóstico específico Cuando se han excluido otras causas de hiperprolactinemia, la causa más probable de hiperprolactinemia persistente es un prolactinoma, en especial si hay hipogonadismo relacionado. Dado que las pruebas de supresión y estimulación disponibles en la actualidad no distinguen entre tumores secretores de PRL y otras causas de hiperprolactinemia, el diagnóstico debe establecerse mediante la evaluación tanto de las cifras basales de PRL como de estudios neurorradiográficos. Los pacientes con tumores grandes e hiperprolactinemia notoria por lo general plantean pocas dificultades. Con raras excepciones, la concentración basal de PRL de más de 200 a 300 ng/ml (9.1 a 13.7 nmol/L) es casi diagnóstica de prolactinoma. Además, dado que hay una correlación general entre el aumento de PRL y el tamaño del adenoma hipofisario, estos pacientes por lo general tienen agrandamiento selar y macroadenomas obvios. De modo parecido, si la concentración basal de PRL es de 100 a 200 ng/ml (4.5 a 9.1 nmol/L), la causa por lo general es prolactinoma. Estos pacientes pueden tener microadenomas o macroadenomas; sin embargo, cuando las cifras basales de PRL son de más de 100 ng/ml (4.5 nmol/L), el tumor secretor de PRL por lo general es evidente en radiografías y, de nuevo, el diagnóstico generalmente es sencillo. Los pacientes con hiperprolactinemia leve a moderada (20 a 100 ng/ml [0.9 a 4.5 nmol/L]) plantean la mayor dificultad en el diagnóstico, porque tanto los microadenomas secretores de PRL como las muchas otras enfermedades que causan hiperprolactinemia (cuadro 4-8) causan hipersecreción de PRL de este grado. En esos pacientes, la MRI suele demostrar un microadenoma hipofisario definido. Los estudios que sólo muestran anormalidades menores o dudosas deben interpretarse con precaución, debido a la alta incidencia de estudios positivos falsos en la población normal 04Gardner(065-114).indd 103 103 (véase antes Evaluación neurorradiográfica). Dado que el diagnóstico no se puede establecer o excluir en pacientes con estudios neurorradiográficos normales o dudosos, requieren evaluación adicional o evaluación seriada (véase más adelante). En pacientes con aumento modesto de prolactina o macroadenomas pueden efectuarse diluciones de las muestras de prolactina para excluir interferencia por el efecto de gancho de dosis altas; las cantidades grandes de antígeno pueden alterar la unión de antígeno-anticuerpo, lo que da por resultado mediciones de prolactina erróneamente bajas en algunos inmunoensayos. Tratamiento En la mayoría de los pacientes con microadenomas secretores de PRL pueden lograrse control satisfactorio de la hipersecreción de PRL, cese de la galactorrea y regreso de la función gonadal normal. En pacientes con hiperprolactinemia no debe inducirse la ovulación sin evaluación cuidadosa de las características anatómicas de la hipófisis, porque el embarazo puede causar expansión adicional de estos tumores (véase adelante). Si bien casi ningún microadenoma progresa, se recomienda tratar a estos pacientes para restituir concentración normal de estrógenos y fertilidad, y para prevenir osteoporosis temprana secundaria a hipogonadismo persistente. Además, la terapia médica o quirúrgica es más exitosa en estos pacientes que en aquellos con tumores mayores. Todo paciente con macroadenomas secretores de PRL debe recibir tratamiento, debido a los riesgos de expansión adicional del tumor, hipopituitarismo y deterioro visual. Los pacientes con hiperprolactinemia e hipogonadismo persistentes, y resultados normales en estudios neurorradiográficos —es decir, aquellos en quienes no puede establecerse en definitiva el prolactinoma— pueden manejarse mediante observación si el hipogonadismo es de corta duración. Aun así, en pacientes cuyo hipogonadismo ha persistido durante más de 6 a 12 meses, deben usarse agonistas de la dopamina para suprimir la secreción de PRL y restituir la función gonadal normal. En mujeres con macroprolactinomas, la terapia de reemplazo de estrógeno sólo debe iniciarse después de que se ha controlado la hipersecreción de PRL mediante terapia con agonistas de la dopamina, puesto que el estrógeno estimula la hiperplasia de células lactotropas y puede aumentar el tamaño del tumor. A este respecto, debe efectuarse medición periódica de la PRL sérica en mujeres con microadenomas que están recibiendo terapia con estrógeno y que no están recibiendo también terapia con agonistas de la dopamina. A. Agonistas de dopamina La bromocriptina quedó disponible en Estados Unidos hace más de 30 años, y fue la primera terapia médica eficaz para adenomas hipofisarios; sin embargo, la cabergolina es más potente, de acción mucho más prolongada, y se tolera mejor. Por ende, la cabergolina se ha convertido en el mejor agonista de la dopamina en la terapia de prolactinomas. 1. Bromocriptina—La bromocriptina estimula los receptores de dopamina, y tiene efectos en los ámbitos tanto hipotalámico como hipofisario. Es una terapia eficaz para un adenoma hipofisario secretor de PRL, e inhibe de manera directa la secreción de PRL por el tumor. Dosis diarias de 2.5 a 5 mg a menudo son eficaces. De cualquier modo, en la actualidad, la cabergolina es la mejor terapia. 2. Cabergolina—La cabergolina, un agonista de la dopamina no derivado del cornezuelo de centeno, más nuevo, se administra una o dos veces a la semana, y tiene un mejor perfil de efectos secundarios que la bromocriptina. Es igual de eficaz que esta última en la reducción del tamaño del macroadenoma, y es más eficaz para reducir la 26/8/11 10:29:42 booksmedicos.org 104 CAPÍTULO 4 Hipotálamo y glándula hipófisis concentración de PRL. Se ha utilizado de manera exitosa en la mayoría de los pacientes previamente intolerantes o resistentes a la bromocriptina. La cabergolina se debe empezar a una dosificación de 0.25 mg dos veces por semana, y si es necesario aumentar a 0.5 mg dos veces por semana. Aunque varios estudios recientes han demostrado asociaciones entre cabergolina y enfermedad de válvula cardiaca en pacientes tratados por enfermedad de Parkinson, la valvulopatía importante en clínica en quienes reciben tratamiento para prolactinoma parece ser rara, probablemente porque las dosis que se utilizan para el manejo de los síntomas de parkinsonismo a menudo son 20 a 30 veces más altas, y se administran a diario en lugar de dos veces a la semana. El riesgo también parece relacionarse con la afinidad de diferentes agonistas de la dopamina por receptores de serotonina valvulares (5-HT2B). En tanto no se disponga de estudios de seguridad prospectivos de mayor tamaño, algunos expertos recomiendan evaluación ecocardiográfica en pacientes que se espera necesiten tratamiento a largo plazo, en especial en dosis altas. a. Microadenomas—La cabergolina es exitosa en alrededor de 90% de los pacientes, y muy pocos muestran intolerancia o resistencia. La corrección de la hiperprolactinemia permite la recuperación de función gonadal normal; se restituyen la ovulación y la fecundidad, de modo que debe recomendarse anticoncepción mecánica si no se desea embarazo. La bromocriptina induce ovulación en la mayoría de las pacientes que desean quedar embarazadas. En estas pacientes con microadenomas, el riesgo de expansión importante del adenoma durante el embarazo es de menos de 2%; sin embargo, tanto la paciente como el médico deben estar conscientes de esta complicación potencial. Datos actuales no indican un aumento del riesgo de embarazo múltiple, aborto o malformaciones fetales en embarazos que ocurren en mujeres que están tomando agonistas de la dopamina; sin embargo, es necesario dar instrucciones a las pacientes de que suspendan estos fármacos en el momento del primer periodo menstrual faltante, y que obtengan una prueba de embarazo. Aunque todavía no se ha reportado toxicidad tardía además de los efectos secundarios mencionados, en la actualidad no se han respondido las preguntas acerca del posible riesgo a largo plazo. La hiperprolactinemia materna no debe ser perjudicial para el feto; la prolactina aumenta normalmente durante el embarazo, y no parece cruzar la placenta. b. Macroadenomas—Los agonistas de la dopamina son eficaces para controlar la hiperprolactinemia en pacientes con macroadenomas secretores de PRL aun cuando las cifras basales de PRL son muy altas. Los agonistas de la dopamina pueden usarse como terapia inicial o para controlar hiperprolactinemia residual en pacientes en quienes fracasó el tratamiento con intervención quirúrgica o radioterapia. No deben usarse agonistas de la dopamina para inducir ovulación y embarazo en mujeres con macroadenomas no tratados, porque el riesgo de expansión del tumor y de déficit visuales durante la parte más tardía del embarazo es de alrededor de 15 a 25%. En estas pacientes, antes de inducir ovulación se debe disminuir el volumen del tumor con terapia médica, o proceder a tratamiento quirúrgico. Los agonistas de la dopamina normalizan la secreción de PRL en alrededor de 60 a 70% de los pacientes con macroadenomas, y reducen también el tamaño del tumor en aproximadamente el mismo porcentaje de pacientes. La reducción del tamaño del tumor puede ocurrir en un lapso de días a semanas después de la institución de terapia. Estos fármacos se han usado para restituir la visión en pacientes con extensión supraselar y compresión del quiasma importantes. c. Remisión a largo plazo—Estudios actuales sugieren que 30 a 40% de los pacientes con microadenomas y macroadenomas 04Gardner(065-114).indd 104 permanecerá en remisión a largo plazo después de suspensión de la terapia con cabergolina de dos a tres años de duración siempre y cuando tengan normalización de las cifras de PRL y disminución del tamaño del tumor. Los macroadenomas de mayor tamaño (>2.0 cm) tienen probabilidades de recurrir, y en estos pacientes se debe continuar la terapia con agonistas de la dopamina a largo plazo. B. Tratamiento quirúrgico La microcirugía transesfenoidal es el mejor procedimiento quirúrgico en pacientes con prolactinomas. 1. Microadenomas—En pacientes con microadenomas, la remisión, según se mide por la restitución de concentración normal de PRL, gestaciones normales, y cese de la galactorrea, se logra en 85 a 90% de los casos. El éxito es más probable en pacientes con cifras basales de PRL de menos de 200 ng/ml (9.1 nmol/L) y duración de la amenorrea de menos de cinco años. En estas pacientes, la incidencia de complicaciones quirúrgicas es de menos de 2%, y el hipopituitarismo es una complicación rara. Así, en este grupo de pacientes con microadenomas secretores de PRL, la hipersecreción de PRL se puede corregir, restituirse la función gonadal, y preservarse la secreción de TSH y ACTH. Los índices de recurrencia varían considerablemente en las series reportadas. En la experiencia de los autores, alrededor de 85% de los pacientes ha tenido remisiones a largo plazo, y 15%, hiperprolactinemia recurrente. 2. Macroadenomas—La microcirugía transesfenoidal se considera menos exitosa para restituir la secreción normal de PRL en pacientes con macroadenomas; muchos médicos tratarían a estos pacientes con agonistas de la dopamina solos. El resultado quirúrgico guarda relación directa con el tamaño del tumor y con la concentración basal de PRL. Así, en pacientes con tumores de 1 a 2 cm de diámetro sin extensión extraselar y con cifras basales de PRL de menos de 200 ng/ml (9.1 nmol/L), la intervención quirúrgica transesfenoidal es exitosa en alrededor de 80% de los casos. En pacientes con cifras basales más altas de PRL y tumores de mayor tamaño o invasivos, la tasa de éxito —definida como resección completa del tumor y restitución de la secreción basal de PRL— es de 25 a 50%. Aunque la pérdida visual progresiva por la apoplejía hipofisaria es una clara indicación para intervención quirúrgica, la mayoría de estos pacientes debe tratarse con agonistas de la dopamina. C. Radioterapia La radioterapia convencional se preserva para pacientes con macroadenomas secretores de PRL que tienen hiperprolactinemia persistente y que no han mostrado respuesta a intentos por controlar sus adenomas hipofisarios con intervención quirúrgica o agonistas de la dopamina. En este grupo de pacientes, la radioterapia con 4 000 a 5 000 cGy previene la expansión adicional del tumor, aunque la concentración de PRL por lo general no disminuye hasta el rango normal. En alrededor de 50 a 60% de los pacientes ocurre deterioro de la función de la parte anterior de la hipófisis. La experiencia con radiocirugía con bisturí de rayos gamma en prolactinomas es limitada, y se han reportado tasas de remisión y de reducción del volumen del tumor con grados de éxito variables. Selección de la terapia para prolactinomas La selección de la terapia para prolactinomas depende de los deseos del paciente, de sus planes respecto a embarazo si es mujer, y de su tolerancia de terapia médica, y de la disponibilidad de un neurocirujano hábil. A. Microadenomas Todos los pacientes deben tratarse para prevenir la progresión ocasional del tumor, la pérdida de masa ósea, y los 26/8/11 10:29:42 booksmedicos.org CAPÍTULO 4 Hipotálamo y glándula hipófisis otros efectos del hipogonadismo prolongado. La terapia médica con cabergolina restituye con eficacia la función gonadal normal y la fertilidad, y el embarazo sólo conlleva un pequeño riesgo de expansión del tumor. Las pacientes que muestran respuesta deben tratarse durante dos a tres años, y después el fármaco se debe suspender para determinar si ocurrirá remisión a largo plazo. Quienes tienen recurrencia de la hiperprolactinemia después de suspender la cabergolina pueden reanudar el fármaco u optar porque se les practique escisión quirúrgica. La adenectomía transesfenoidal, sea inicialmente o después de un periodo de tratamiento con agonistas de la dopamina, conlleva poco riesgo cuando es efectuada por un neurocirujano experimentado, y ofrece una probabilidad alta de remisión a largo plazo. B. Macroadenomas La terapia quirúrgica primaria en estos pacientes por lo general no da lugar a remisión a largo plazo, de modo que la terapia médica es la mejor terapia primaria, en particular cuando la concentración de PRL es de más de 200 ng/ml (9.1 nmol/L) y el tumor mide más de 2 cm. Si bien la microcirugía transesfenoidal disminuye con rapidez el tamaño del tumor y descomprime el tallo hipofisario, el quiasma óptico y los senos cavernosos, por lo general hay tumor e hiperprolactinemia residuales. Así, estos pacientes requieren terapia adicional con agonistas de la dopamina. Aun cuando el crecimiento del tumor y la secreción de PRL casi siempre pueden controlarse mediante terapia médica, el fracaso de la terapéutica puede depender de intolerancia al fármaco, poco apego a las indicaciones, o resistencia. La radioterapia se reserva para pacientes posquirúrgicos con adenomas residuales que no se controlan con agonistas de la dopamina. 2. ACROMEGALIA Y GIGANTISMO Los adenomas hipofisarios secretores de GH ocupan el segundo lugar en frecuencia luego de los prolactinomas, y causan los síndromes clínicos clásicos de acromegalia y gigantismo. Las manifestaciones clínicas características son la consecuencia de hipersecreción crónica de GH, que a su vez lleva a generación excesiva de IGF-1, el mediador de casi todos los efectos de la GH (capítulo 6). Aunque el dato clásico es el crecimiento excesivo de hueso, el exceso de GH causa un trastorno sistémico generalizado con efectos perjudiciales y aumento de la mortalidad, aunque los decesos rara vez se deben a los efectos ocupadores de espacio o destructivos del adenoma hipofisario en sí. La acromegalia y el gigantismo casi siempre son consecutivos a un adenoma hipofisario. La secreción ectópica de GHRH se ha identificado como otra causa de hipersecreción de GH y acromegalia en algunos pacientes con tumores carcinoides o de células de los islotes. Reportes de gangliocitomas secretores de GHRH intrahipofisarios en contigüidad directa con adenomas de células somatotropas secretoras de GH, y un reporte de hamartoma hipotalámico secretor de GHRH en un paciente con acromegalia, proporcionan un enlace entre producción ectópica y eutópica de GHRH. La secreción ectópica de GH en sí es muy rara, pero se ha documentado en algunos tumores pulmonares. En adultos, la GH excesiva lleva a acromegalia, el síndrome que se caracteriza por crecimiento excesivo local de hueso, en particular del cráneo y la mandíbula. No ocurre crecimiento lineal, debido a fusión previa de las epífisis de los huesos largos. Durante la niñez y la adolescencia, el inicio de exceso de GH crónico lleva a gigantismo. La mayoría de estos pacientes tiene hipogonadismo relacionado, que 04Gardner(065-114).indd 105 105 retrasa el cierre epifisario, y la combinación de exceso de IGF-1 e hipogonadismo lleva a una aceleración notoria del crecimiento lineal. La mayoría de los pacientes con gigantismo también tiene datos de acromegalia si la hipersecreción de GH persiste durante la adolescencia y hasta la adultez. Anatomía patológica Los adenomas hipofisarios que causan acromegalia por lo general miden más de 1 cm de diámetro cuando se establece el diagnóstico. Estos tumores surgen a partir de las alas laterales de la parte anterior de la hipófisis; menos de 10% se diagnostica como microadenomas. Los adenomas secretores de GH son de dos tipos histológicos: densamente y escasamente granulados. Como quiera que sea, no parece haber diferencia del grado de secreción de GH o de las manifestaciones clínicas en estos pacientes. Alrededor de 15% de los tumores secretores de GH también contiene células lactotropas, y, así, estos tumores hipersecretan tanto GH como PRL. Etiología y patogenia La secreción excesiva de GH hipofisaria casi siempre es un trastorno hipofisario primario. En 40% de los adenomas secretores de GH se ha identificado una mutación somática en la proteína Gs que lleva a producción excesiva de cAMP. La mayoría de los pacientes tiene adenomas hipofisarios, por lo general de más de 1 cm de diámetro; la hiperplasia sola es rara, y el examen histológico del tejido de la parte anterior de la hipófisis no adenomatosa no muestra hiperplasia de células somatotropas. Además, hay regreso de la concentración normal de GH y del control dinámico de la secreción de GH después de extirpación selectiva del adenoma hipofisario. Fisiopatología En la acromegalia, la secreción de GH está aumentada, y su control dinámico es anormal. La secreción permanece episódica; sin embargo, el número, la duración y la amplitud de los episodios de secreción están aumentados, y ocurren de manera aleatoria durante todo el periodo de 24 h. No se observa el aumento repentino nocturno característico de secreción, y hay respuestas anormales a la supresión y estimulación. Así, se pierde la supresibilidad con glucosa (véase Diagnóstico, más adelante), y por lo general falta la estimulación de GH mediante hipoglucemia. La TRH y la GnRH pueden causar liberación de GH, mientras que estas sustancias normalmente no estimulan la secreción de GH. La dopamina y los agonistas de la dopamina como la bromocriptina y la apomorfina, que en circunstancias normales estimulan la secreción de GH, paradójicamente causan supresión de GH en alrededor de 70 a 80% de los pacientes con acromegalia. Casi todos los efectos perjudiciales de la hipersecreción crónica de GH se originan por su estimulación de cantidades excesivas de IGF-1 (capítulo 6), y la concentración plasmática de esta proteína está aumentada en la acromegalia. Los efectos promotores del crecimiento del IGF-1 (síntesis de DNA, RNA y de proteína) llevan a la proliferación característica de hueso, cartílago y tejidos blandos, e incremento del tamaño de otros órganos, lo que produce las manifestaciones clínicas clásicas de acromegalia. La resistencia a la insulina y la intolerancia a carbohidratos que se observan en la acromegalia parecen ser efectos directos de la GH y no deberse al exceso de IGF-1. 26/8/11 10:29:42 booksmedicos.org 106 CAPÍTULO 4 Hipotálamo y glándula hipófisis Datos clínicos La incidencia de la acromegalia es casi igual en ambos sexos; la edad media en el momento del diagnóstico es de aproximadamente 40 años, y la duración de los síntomas por lo general es de 5 a 10 años antes de que se establezca el diagnóstico. La acromegalia es un trastorno minusvalidante y desfigurante crónico, con aumento de la morbilidad y la mortalidad tardías si no se trata. Si bien se han descrito remisiones espontáneas, la evolución es lentamente progresiva en la mayoría de los casos. A. Síntomas y signos Las manifestaciones tempranas (cuadro 4-12) son proliferación de tejido blando, con agrandamiento de las manos y los pies, y rasgos faciales toscos. Esto por lo general se acompaña de aumento de la sudoración, intolerancia al calor, piel grasosa, fatiga y aumento de peso. En el momento del diagnóstico la mayoría de los pacientes tiene manifestaciones clásicas, y por lo general hay cambios acrales y de tejidos blandos. Los cambios de hueso y cartílago afectan principalmente la cara y el cráneo. Estos cambios incluyen engrosamiento de la bóveda craneal; aumento del tamaño de los senos frontales, que lleva a la prominencia de los rebordes superorbitarios; agrandamiento de la nariz, y crecimiento hacia abajo y hacia adelante de la mandíbula, lo que lleva a prognatismo y dientes ampliamente separados. El crecimiento de tejidos blandos también contribuye al aspecto facial, con rasgos toscos e hinchazón facial e infraorbitaria. El crecimiento de tejido blando afecta de manera predominante las manos y los pies; CUADRO 4–12 Manifestaciones clínicas de acromegalia en 100 pacientes. Manifestaciones de exceso de GH Agrandamiento acral Crecimiento excesivo de tejido blando Hiperhidrosis Letargo o fatiga Aumento de peso Parestesias Dolor articular Fotofobia Papilomas Hipertricosis Bocio Acantosis nigricans Hipertensión Cardiomegalia Cálculos renales 100a 100 88 87 73 70 69 46 45 33 32 29 24 16 11 Alteración de otras funciones endocrinas Hiperinsulinemia Intolerancia a la glucosa Menstruaciones irregulares o amenorrea Decremento de la libido, o impotencia Hipotiroidismo Galactorrea Ginecomastia Hipoadrenalismo 70 50 60 46 13 13 8 4 Manifestaciones locales Silla agrandada Cefalea Déficit visual 90 65 20 a Porcentaje de pacientes en quienes estuvieron presentes estas características. Adaptado de Tyrrell JB, Wilson CB. Pituitary syndromes. En: Friesen SR, ed. Surgical Endocrinology: Clinical Syndromes. Lippincott; 1978. 04Gardner(065-114).indd 106 son grandes, gruesos y voluminosos, con dedos de las manos y de los pies romos, parecidos a pala (figura 4-18). Un apretón de manos voluminoso y sudoroso frecuentemente sugiere el diagnóstico, y hay aumentos de la talla de anillos, guantes y calzado. Se observa engrosamiento generalizado de la piel, con aumento de la grasa y de la sudoración. El acné, los quistes sebáceos y los acrocordones (apéndices cutáneos y papilomas) son comunes, al igual que la acantosis nigricans de las axilas y el cuello, y la hipertricosis en mujeres. Estos cambios óseos y de tejido blando se acompañan de manifestaciones sistémicas, que incluyen hiperhidrosis, intolerancia al calor, letargo, fatiga y aumento del requerimiento del sueño. La apnea del sueño, tanto obstructiva como central, es muy común en pacientes con acromegalia. Esto tiene particular importancia para el anestesiólogo, quien debe tomar precauciones especiales para proteger las vías respiratorias durante intervención quirúrgica. Por lo general ocurre aumento moderado de peso. Las parestesias, que por lo general se deben a compresión del túnel carpiano, ocurren en 70% de los casos; las neuropatías sensitivo-motoras son raras. El crecimiento excesivo de hueso y cartílago lleva a artralgias y en casos de larga evolución a artritis degenerativa de la columna vertebral, las caderas y las rodillas. Hay fotofobia de origen desconocido en alrededor de la mitad de los pacientes, y es más problemática en la luz solar brillante y durante la conducción nocturna. El exceso de GH lleva a visceromegalia generalizada, evidente en clínica como tiromegalia y agrandamiento de las glándulas salivales. El agrandamiento de otros órganos por lo general no es detectable en clínica. Ocurre hipertensión en alrededor de 25% de los pacientes, y cardiomegalia en aproximadamente 15%. El agrandamiento cardiaco puede ser consecutivo a hipertensión, enfermedad aterosclerótica o, rara vez, a miocardiopatía acromegálica. Se forman cálculos renales en 11% como consecuencia de la hipercalciuria inducida por el exceso de GH. Otras anormalidades endocrinas y metabólicas son comunes y pueden deberse a exceso de GH o a efectos mecánicos del adenoma hipofisario. La intolerancia a la glucosa y el hiperinsulinismo ocurren en 50 y 70% de los enfermos, respectivamente, debido a resistencia a la insulina inducida por GH. Se observa diabetes clínica manifiesta en una minoría, y la cetoacidosis diabética es rara. Sobreviene hipogonadismo en 60% de los pacientes del sexo femenino y en 46% de los del sexo masculino, y es de origen multifactorial; el crecimiento de tumor y la compresión por el mismo pueden alterar la secreción de gonadotropina hipofisaria, y la hiperprolactinemia relacionada (véase más adelante) o el efecto parecido al de la PRL de la secreción excesiva de GH puede alterar la función de gonadotropina y gonadal. En varones, la concentración plasmática total baja de testosterona puede deberse a supresión de la concentración de globulina transportadora de hormonas sexuales (SHBG) por GH; en estos casos, la concentración de testosterona libre en el plasma puede ser normal, con función gonadal normal. Con el diagnóstico más temprano, el hipotiroidismo y el hipoadrenalismo debidos a destrucción de la parte anterior de la hipófisis normal son poco comunes, y sólo se presentan en 13 y 4% de los enfermos, respectivamente. Sucede galactorrea en alrededor de 15%, y por lo general se origina por hiperprolactinemia por un adenoma hipofisario con una población celular mixta de células somatotropas y lactotropas. En alrededor de 10% de los varones ocurre ginecomastia de origen desconocido. Aunque la acromegalia puede ser un componente del síndrome de neoplasia endocrina múltiple (MEN) tipo 1, es claramente poco común, y la hiperfunción paratiroidea o los tumores de células de los islotes pancreáticos concomitantes son raros. 26/8/11 10:29:42 booksmedicos.org CAPÍTULO 4 Hipotálamo y glándula hipófisis FIGURA 4–18 107 Notorio incremento de la masa de tejido blando y dedos romos en un varón de mediana edad con acromegalia. Cuando hay hipersecreción de GH durante muchos años, sobrevienen complicaciones tardías, entre ellas deformidad estética progresiva y artritis degenerativa incapacitante. Además, la mortalidad está aumentada; después de los 45 años de edad, la tasa de mortalidad en pacientes con acromegalia por aterosclerosis cardiovascular y cerebrovascular, enfermedades respiratorias y cáncer de colon es dos a cuatro veces la de la población normal. La tasa de mortalidad tiende a ser más alta en pacientes con hipertensión, enfermedad cardiovascular, o diabetes mellitus clínica. Las manifestaciones del adenoma hipofisario por ocupación de espacio también son comunes en la acromegalia (p. ej., 65% de los pacientes tiene cefalea). Si bien en series más antiguas por lo general se observó deterioro visual, ahora sólo ocurre en 15 a 20%, porque ahora la mayoría de los pacientes se diagnostica debido a las manifestaciones de exceso de GH. B. Datos de laboratorio Además de aumentos del IGF-1 y de la GH, la glucosa plasmática posprandial puede estar alta, y la insulina sérica está aumentada en 70% de los casos. El fosfato sérico alto (debido a incremento de la resorción en los túbulos renales) y la hipercalciuria parecen deberse a efectos directos de la GH o el IGF-1. C. Estudios de imágenes Las radiografías simples (figura 4-19) muestran agrandamiento de la silla turca en 90% de los pacientes. También pueden observarse engrosamiento de la bóveda craneal, agrandamiento de los senos frontal y maxilar, y agrandamiento de la mandíbula. Las radiografías de la mano muestran aumento de la masa de tejido blando, deformación en “punta de flecha” de las falanges distales, aumento de la anchura de los cartílagos intraarticulares, y cambios quísticos de los huesos del carpo. Las radiografías de los pies FIGURA 4–19 Signos radiográficos de acromegalia. Izquierda: Cráneo con silla turca y senos frontales agrandados, engrosamiento de la bóveda craneal, y agrandamiento de la mandíbula. Centro: Mano con hueso sesamoideo agrandado y sombras de tejido blando aumentadas. Derecha: Almohadilla del talón engrosada. (Reproducida, con autorización, de Levin SR. Manifestations and treatment of acromegaly. Calif Med. 1972;116:57.) 04Gardner(065-114).indd 107 26/8/11 10:29:42 booksmedicos.org 108 CAPÍTULO 4 Hipotálamo y glándula hipófisis muestran cambios similares, y hay aumento del grosor de la almohadilla del talón (normal, <22 mm). Diagnóstico La acromegalia por lo general es obvia en clínica y puede confirmarse con facilidad mediante valoración de la secreción de GH; la concentración de GH en ayuno basal (normal, 1 a 5 ng/ml [46 a 232 pmol/L]) es de más de 10 ng/ml (465 pmol/L) en más de 90% de los pacientes, y varía desde 5 ng/ml (232 pmol/L) hasta más de 500 ng/ ml (23 000 pmol/L), con una media de aproximadamente 50 ng/ml (2 300 pmol/L). Sin embargo, las mediciones únicas no son por completo fiables, porque en la acromegalia la secreción de GH es episódica, y porque otros estados o afecciones pueden aumentar la secreción de GH (véase más adelante). A. Supresión con glucosa La supresión con glucosa por vía oral es la prueba dinámica más simple y más específica para acromegalia. En sujetos sanos, la administración por vía oral de 100 g de glucosa causa una reducción de la concentración de GH a menos de 1 ng/ml (47 pmol/L) a los 60 min. En la acromegalia, la concentración de GH puede disminuir, aumentar o no mostrar cambio; sin embargo, no disminuye a menos de 1 ng/ml (47 pmol/L), y esta falta de respuesta establece el diagnóstico. Se han creado ensayos de GH supersensibles, y están quedando disponibles en el comercio. Con estos ensayos, la mayoría de los individuos puede suprimir la concentración de GH a menos de 0.1 ng/ ml. De este modo, en el futuro cercano quizá sea necesario ajustar los criterios antes expresados. B. Medición del IGF-1 La medición del IGF-1 (capítulo 6) es un medio útil para establecer el diagnóstico de hipersecreción de GH. Los resultados del IGF-1 deben interpretarse de acuerdo con datos normativos ajustados para edad y sexo. La concentración de IGF-1 refleja de manera directa la actividad de GH. El IGF-1 tiene una vida media prolongada, de modo que la concentración del mismo fluctúa mucho menos que la de la GH. La concentración de IGF-1 está alta en la mayoría de los pacientes con acromegalia (los rangos normales varían ampliamente en distintos laboratorios, y algunos ensayos comerciales no son fiables). C. Ubicación del tumor La ubicación radiográfica del adenoma hipofisario que está causando acromegalia por lo general es sencilla (véase antes Evaluación neurorradiográfica). En la mayoría de los pacientes, el sitio del tumor y el tamaño del mismo pueden demostrarse mediante MRI; 90% tiene tumores de más de 1 cm de diámetro, que se visualizan con facilidad. En el raro paciente con resultados normales en estudios neurorradiográficos, debe considerarse una fuente ectópica extrahipofisaria de GH o GHRH. Si los estudios sugieren agrandamiento o hiperplasia hipofisario difuso, también debe sospecharse GHRH ectópica. Diagnóstico diferencial A. Otras causas de hipersecreción de GH o de IGF-1 La presencia de datos clínicos de exceso de GH, secreción alta de GH e IGF-1, y dinámica anormal de GH, junto con la demostración de un tumor hipofisario mediante estudios neurorradiológicos, son diagnósticas de acromegalia. Empero, en el diagnóstico diferencial deben considerarse otros estados o enfermedades relacionados con hiperse- 04Gardner(065-114).indd 108 creción de GH. Éstos incluyen ansiedad, ejercicio, enfermedad aguda, insuficiencia renal crónica, cirrosis, inanición, malnutrición proteinicocalórica, anorexia nerviosa, y diabetes mellitus tipo 1 (insulinodependiente). La terapia con estrógeno puede aumentar la capacidad de respuesta de la GH a diversos estímulos. Estos estados o enfermedades pueden relacionarse con supresibilidad anormal de GH por glucosa, y con capacidad de respuesta anormal de la GH a la TRH; sin embargo, los pacientes que tienen estas enfermedades no presentan manifestaciones clínicas de exceso de GH y, así, se diferencian con facilidad de pacientes con acromegalia. Además, los estados y enfermedades antes listados no llevan a incremento de la concentración de IGF-1. El uso de testosterona o del anticonceptivo acetato de medroxiprogesterona de depósito se ha relacionado con aumentos modestos de IGF-1. B. Secreción ectópica de GH o GHRH Estos raros pacientes con acromegalia debida a la secreción ectópica de GH o GHRH tienen manifestaciones clínicas típicas de acromegalia. Esto puede ocurrir en el carcinoma pulmonar, tumores carcinoides, y tumores de células de los islotes pancreáticos. Estos síndromes deben sospecharse en pacientes con un tumor extrahipofisario conocido que tengan exceso de GH, o en aquellos con datos clínicos o bioquímicos de acromegalia en quienes se practican procedimientos radiográficos que muestran hipófisis normal o que sugieren agrandamiento o hiperplasia hipofisario difuso. Tratamiento Todos los pacientes con acromegalia deben recibir tratamiento para suspender la progresión del trastorno y para prevenir complicaciones tardías y mortalidad excesiva. Los objetivos de la terapia son extirpación del tumor hipofisario o destrucción del mismo, reversión de la hipersecreción de GH, y mantenimiento de la función de las partes anterior y posterior de la hipófisis. Estos objetivos en la actualidad pueden alcanzarse en la mayoría de los pacientes, en especial aquellos con tumores de menor tamaño o con sólo hipersecreción moderada de GH. En pacientes con tumores grandes que tienen hipersecreción notoria de GH, por lo general se requieren varias terapias para lograr secreción normal de GH. Los criterios para una respuesta adecuada a la terapia siguen evolucionando. En reportes recientes se describió aumento de la mortalidad tardía en pacientes con cifras de GH mediante radioinmunoensayo de más de 2.5 ng/ml (116 pmol/L) después de terapia. Por consiguiente, las pautas actuales para la remisión son una GH en ayuno de 1 ng/ml (47 pmol/L) o menos, y una GH suprimida con glucosa de 1 ng/ml (47 pmol/L) o menos, acompañada por concentración normal de IGF-1. La mejor terapia inicial es la microcirugía transesfenoidal debido a su tasa de éxito alta, reducción rápida de la concentración de GH, incidencia baja de hipopituitarismo posoperatorio, y tasa de morbilidad quirúrgica baja. Los enfermos con hipersecreción persistente de GH después de intervención quirúrgica en la actualidad deben recibir tratamiento médico con análogos de la somatostatina, agonistas de la dopamina, o un agonista de receptor de GH. La radioterapia debe reservarse para sujetos con respuestas inadecuadas a intervención quirúrgica y terapia médica. A. Tratamiento quirúrgico La extirpación transesfenoidal selectiva de adenoma es el mejor procedimiento; la craneotomía se necesita en el raro paciente en quien la extensión supraselar importante impide la vía de acceso transesfenoidal. En alrededor de 60 a 80% de los pacientes 26/8/11 10:29:42 booksmedicos.org CAPÍTULO 4 Hipotálamo y glándula hipófisis se logra reducción exitosa de la concentración de GH. Se logra éxito en más de 80% de aquellos con tumores pequeños o de tamaño moderado (<2 cm), mientras que ocurren respuestas exitosas en sólo 30 a 60% de aquellos con tumores de mayor tamaño y concentración de GH basal de más de 50 ng/ml (2 325 pmol/L) —y particularmente en aquellos con extensión extraselar importante del adenoma—. Los índices de recurrencia en aquellos con una respuesta inicial exitosa son bajos (alrededor de 5% de los pacientes en la institución donde laboran los autores). Las complicaciones quirúrgicas (véase antes) ocurren en menos de 2%. B. Tratamiento médico El acetato de octreótido, un análogo de la somatostatina, fue la primera terapia médica eficaz para pacientes con acromegalia. Aun así, se requerían dosis altas del fármaco (100 a 500 μg) por vía subcutánea tres veces al día. Su uso en acromegalia ha quedado sustituido por análogos de la somatostatina de liberación sostenida, con actividades que duran hasta un mes. Las preparaciones incluyen octreótido LAR (de liberación de acción prolongada [Long Acting Release]) y acetato de lanreótido administrado mediante inyección cada cuatro semanas. El octreótido LAR normaliza las concentraciones de GH e IGF-1 en 75% de los pacientes cuando se usa en dosis de 20 a 40 mg/mes; como quiera que sea, la reducción de tumor ocurre en un porcentaje mucho menor. Estos agentes de acción prolongada se han convertido en la mejor terapia para pacientes con hipersecreción residual de GH después de intervención quirúrgica. Los efectos secundarios de esta clase de agentes constan principalmente de síntomas gastrointestinales y la formación de cálculos biliares. En algunos estudios se ha reportado deterioro de la tolerancia a la glucosa. El agonista de la dopamina cabergolina normaliza la concentración de IGF-1 en alrededor de 30% de los pacientes acromegálicos cuando se usa en dosis de 1 a 2 mg/semana; de cualquier modo, no se ha usado comúnmente como monoterapia. Cuando se añade cabergolina a la terapia con análogo de somatostatina, aumenta el número de pacientes con normalización de las cifras de GH e IGF-1. El pegvisomant, la terapia médica más reciente para acromegalia, es un antagonista de los receptores de GH. En dosis de 10 a 20 mg/día administrados mediante inyección subcutánea, reduce la concentración de IGF-1 a lo normal en más de 90% de los pacientes. Aunque hay preocupaciones respecto a la secreción excesiva continua de GH y posible progresión del tumor, hasta la fecha no han surgido problemas serios. El pegvisomant es eficaz, pero su uso queda limitado por el costo y por la necesidad de inyección diaria. Por consiguiente, en la actualidad se usa principalmente en los enfermos en quienes ha fracasado la terapia con intervención quirúrgica y análogos de la somatostatina. C. Radioterapia La radiación con supervoltaje convencional en dosis de 4 500 a 5 000 cGy, aunque finalmente es exitosa en 60 a 80% de los pacientes, no debe usarse, porque las cifras de GH pueden no volver a lo normal sino hasta 10 a 15 años después de la terapia. En una serie, la concentración de GH fue de menos de 10 ng/ml (460 pmol/L) en sólo 38% de los pacientes a los dos años del tratamiento; sin embargo, a los 5 y 10 años, 73 y 81% había alcanzado esas cifras. La incidencia de hipopituitarismo es apreciable, y en esta serie ocurrió hipotiroidismo en 19%, hipoadrenalismo en 38%, e hipogonadismo en aproximadamente 50 a 60% de los pacientes, como consecuencia de radioterapia. También se ha usado radiocirugía con bisturí de rayos gamma para tumores confinados a la silla turca. Las series actuales, aunque limitadas, sugieren tasas de remisión de alrededor de 50 a 70% a los dos años después de terapia. 04Gardner(065-114).indd 109 109 Respuesta al tratamiento En pacientes con reducción exitosa de la hipersecreción de GH, hay cese del crecimiento óseo excesivo. Además, estos enfermos experimentan considerable mejoría clínica, incluso reducción de la masa de tejido blando de las extremidades, decremento de la hinchazón facial, aumento de la energía, y cese de la hiperhidrosis, la intolerancia al calor y la piel grasosa. Los cambios óseos típicamente no muestran regresión. La cefalea, el síndrome del túnel carpiano, las artralgias, apnea del sueño y fotofobia también son reversibles con terapia exitosa. La intolerancia a la glucosa y la hiperinsulinemia, así como la hipercalciuria, también se revierten en la mayoría de los afectados. En estudios recientes también se ha mostrado que la mortalidad excesiva relacionada con acromegalia puede revertirse si se normaliza la concentración de GH. Seguimiento después de tratamiento La valoración después del tratamiento incluye evaluación de la secreción de GH, la función de la parte anterior de la hipófisis, y el tamaño del tumor. Los pacientes en quienes se practica intervención quirúrgica deben observarse cuatro a ocho semanas después de la operación para valorar la secreción de GH y la función de la hipófisis. Quienes tienen hipersecreción persistente de GH (>1 ng/dl [47 pmol/L]) deben recibir terapia adicional con análogos de la somatostatina. En pacientes con cifras posoperatorias de GH de menos de 1 ng/ml (47 pmol/L) deben practicarse cuantificaciones de seguimiento de GH y de IGF-1 a intervalos de seis meses durante dos años, y cada año a partir de entonces a fin de excluir recurrencias. Los aumentos recurrentes de IGF-1 deben dar pie a repetición de la MRI de la silla turca. No ocurre hipopituitarismo tardío después de intervención quirúrgica sola. La terapia de reemplazo en sujetos con antecedente de acromegalia e hipopituitarismo es controvertida, y se necesitan más estudios. 3. ADENOMAS HIPOFISARIOS SECRETORES DE ACTH: ENFERMEDAD DE CUSHING En 1932, Harvey Cushing documentó la presencia de pequeños adenomas hipofisarios basófilos en seis de ocho pacientes con datos clínicos de hiperfunción corticosuprarrenal. Años más tarde, se identificó hipersecreción de ACTH a partir de estos tumores, y se encontró que era la causa de hiperplasia suprarrenal bilateral. La hipersecreción hipofisaria de ACTH (enfermedad de Cushing) ahora se reconoce como la causa más común de hipercortisolismo espontáneo (síndrome de Cushing), y debe distinguirse de las otras formas de exceso de adrenocorticosteroide —síndrome de ACTH ectópica y tumores suprarrenales (capítulo 9)—. Anatomía patológica En la mayoría de los pacientes con enfermedad de Cushing hay tumores hipofisarios secretores de ACTH. Estos tumores por lo general son microadenomas benignos de menos de 10 mm de diámetro; 50% mide 5 mm o menos de diámetro, y se han descrito microadenomas tan pequeños como de 1 mm. Estos tumores en la enfermedad de Cushing son adenomas basófilos o cromófobos, y pueden encontrarse en cualquier lugar dentro de la parte anterior de la hipófisis. Rara vez, los tumores secretores de ACTH son grandes, con tendencias invasivas, y rara vez se han reportado tumores malignos. 26/8/11 10:29:42 booksmedicos.org 110 CAPÍTULO 4 Hipotálamo y glándula hipófisis El estudio histológico revela que los tumores están compuestos de láminas compactas de células bien granuladas, uniformes (tamaño del gránulo, 200 a 700 nm mediante microscopia electrónica) con una disposición sinusoidal y un contenido alto de ACTH y sus péptidos relacionados (β-LPH, β-endorfinas). A menudo se observa una zona de hialinización perinuclear (cambios de Crooke) como resultado de exposición de las células corticotropas a hipercortisolismo prolongado. Un dato ultraestructural específico en estos adenomas es el depósito de fascículos de microfilamentos perinucleares que rodean el núcleo; éstos son el equivalente ultraestructural de los cambios hialinos de Crooke observados en la microscopia óptica. En contraste con las células de adenoma, el contenido de ACTH en la porción de la parte anterior de la hipófisis no afectada por el tumor está disminuido. En raras ocasiones se presenta hiperplasia difusa de células corticotropas de la parte anterior de la hipófisis o hiperplasia adenomatosa, que se cree que sobreviene por hipersecreción de CRH. En la enfermedad de Cushing las glándulas suprarrenales están agrandadas; pesan 12 a 24 g (normal, 8 a 10 g). El examen al microscopio muestra corteza engrosada debido a hiperplasia de las zonas tanto reticular como fasciculada; la zona glomerulosa es normal. En algunos casos, los adenomas hipofisarios secretores de ACTH causan hiperplasia nodular bilateral; las suprarrenales muestran hiperplasia cortical bilateral difusa y la presencia de uno o más nódulos que varían desde microscópicos hasta de varios centímetros de diámetro; los nódulos pequeños múltiples son los más comunes. Datos clínicos Patogenia Diagnóstico El peso de la evidencia actual señala que la enfermedad de Cushing es un trastorno primario de la hipófisis, y que las anormalidades hipotalámicas son secundarias a hipercortisolismo. Las anormalidades endocrinas en la enfermedad de Cushing son como sigue: 1) hipersecreción de ACTH, con hiperplasia corticosuprarrenal bilateral e hipercortisolismo; 2) falta de la periodicidad circadiana de la secreción de ACTH y cortisol; 3) falta de capacidad de respuesta de la ACTH y el cortisol al estrés (hipoglucemia o intervención quirúrgica); 4) retroacción negativa anormal de la secreción de ACTH por glucocorticoides, y 5) capacidad de respuesta subnormal de la GH, la TSH y las gonadotropinas a la estimulación. La evidencia de que la enfermedad de Cushing es un trastorno hipofisario primario se basa en la frecuencia alta de adenomas hipofisarios, la respuesta a su extirpación, y la interpretación de anormalidades hipotalámicas como secundarias a hipercortisolismo. Además, en estudios moleculares se ha encontrado que casi todos los adenomas de células corticotropas son monoclonales. Estos datos sugieren que la hipersecreción de ACTH surge a partir de un adenoma hipofisario que se desarrolla de manera espontánea, y que el hipercortisolismo resultante suprime el eje hipotálamo-hipofisario normal y la liberación de CRH, lo que suprime la regulación hipotalámica de la variabilidad circadiana y de la capacidad de respuesta al estrés. El análisis de la respuesta a la terapia mediante microcirugía de la hipófisis proporcionó cierta información acerca de la patogenia de la enfermedad de Cushing. La extirpación selectiva de microadenomas hipofisarios mediante microcirugía transesfenoidal corrige la hipersecreción de ACTH y el hipercortisolismo en la mayoría de los pacientes. Después de extirpación selectiva del adenoma hipofisario, los que siguen vuelven a lo normal: la ritmicidad circadiana de la ACTH y el cortisol, la capacidad de respuesta del eje hipotálamo-hipófisis al estrés hipoglucémico, y la supresibilidad de la secreción de cortisol con dexametasona. 04Gardner(065-114).indd 110 La enfermedad de Cushing se presenta con los signos y síntomas de hipercortisolismo y exceso de andrógenos suprarrenales (capítulo 9). El inicio de estos datos por lo general es insidioso; se desarrollan al cabo de meses o años. La obesidad (con distribución predominantemente central de la grasa), la hipertensión, la intolerancia a la glucosa, y la disfunción gonadal (amenorrea o impotencia) son datos comunes. Otras manifestaciones comunes son facies de luna llena (redondeada), plétora, osteopenia, debilidad de músculos proximales, formación fácil de equimosis, alteraciones psicológicas, estrías violáceas, hirsutismo, acné, cicatrización inadecuada de heridas, y micosis superficiales. A diferencia de los pacientes que padecen la forma clásica del síndrome de ACTH ectópica, los individuos con enfermedad de Cushing rara vez tienen hipopotasemia, pérdida de peso, anemia o hiperpigmentación. La virilización, que se observa ocasionalmente en sujetos con carcinoma suprarrenal, es poco común en la enfermedad de Cushing. Los síntomas clínicos relacionados con el tumor primario secretor de ACTH en sí, como cefalea o deterioro visual, son raros debido al tamaño pequeño de estos adenomas. El rango de edad habitual es de 20 a 40 años, pero se ha reportado enfermedad de Cushing en lactantes y en pacientes de más de 70 años de edad. La proporción entre mujeres y varones es de aproximadamente 8:1. En contraste, el síndrome de ACTH ectópica predomina en varones (proporción entre varones y mujeres de 3:1). El paso inicial en el diagnóstico de adenoma hipofisario secretor de ACTH es la documentación de hipercortisolismo endógeno que se confirma por incremento de la secreción de cortisol libre en la orina, supresibilidad anormal de cortisol ante dexametasona en dosis bajas, o resultados anormales en la medición de cortisol salival a horas avanzadas de la noche, o todas o una combinación de las anteriores. La diferenciación entre un tumor hipofisario secretor de ACTH y otras causas de hipercortisolismo debe basarse en estudios bioquímicos, incluso la medición de la concentración plasmática basal de ACTH, y muestreo venoso central, para detectar un gradiente central-periférico de la concentración de ACTH (capítulo 9). En el capítulo 9 se presentan el diagnóstico y el diagnóstico diferencial del síndrome de Cushing. Tratamiento La microcirugía transesfenoidal es el mejor procedimiento en la enfermedad de Cushing. A continuación se comentan varias otras terapias —operatoria, radiológica, farmacológica—. A. Tratamiento quirúrgico La resección transesfenoidal selectiva de adenomas hipofisarios secretores de ACTH es el mejor tratamiento inicial. En el momento de la operación, se requiere exploración meticulosa del contenido intraselar por un neurocirujano experimentado. Se extirpa de manera selectiva el tumor, que por lo general se encuentra dentro del tejido del lóbulo anterior, y se deja intacta la glándula normal. En alrededor de 85% de los pacientes con microadenomas, la microcirugía selectiva es exitosa en la corrección del hipercortisolismo. El daño quirúrgico de la función de la parte anterior de la hipófisis es raro, pero la mayoría de los pacientes presenta insuficiencia corticosuprarrenal secundaria transitoria que requiere apoyo posoperatorio con glucocorticoides en tanto se recupera el eje hipotálamo- 26/8/11 10:29:42 booksmedicos.org CAPÍTULO 4 Hipotálamo y glándula hipófisis hipófisis-suprarrenal, generalmente en 2 a 18 meses. Sin embargo, en la actualidad no está claro el papel de la hipofisectomía total; la hemihipofisectomía basada en lateralización del muestreo venoso central sólo es exitosa en alrededor de 50 a 70% de los pacientes. En contraste, la intervención quirúrgica transesfenoidal únicamente es exitosa en 25% de 10 a 15% de pacientes con enfermedad de Cushing que muestran macroadenomas hipofisarios, o en aquellos con extensión extraselar del tumor. Ocurre diabetes insípida transitoria en alrededor de 10% de los pacientes, pero otras complicaciones quirúrgicas (p. ej., hemorragia, rinorrea de líquido cefalorraquídeo, infección, deterioro visual, diabetes insípida permanente) son raras. El hipopituitarismo sólo ocurre en pacientes en quienes se practica hipofisectomía total. Antes de la introducción de microcirugía hipofisaria, la adrenalectomía total bilateral era el tratamiento preferido de enfermedad de Cushing, y aún puede emplearse en pacientes en quienes fracasan otras terapias. La adrenalectomía total, que ahora puede realizarse por vía laparoscópica, corrige el hipercortisolismo pero produce hipoadrenalismo permanente, lo que exige terapia con glucocorticoide y mineralocorticoides de por vida. El adenoma hipofisario secretor de ACTH persiste y puede progresar, lo que causa hiperpigmentación y complicaciones invasivas (síndrome de Nelson; véase más adelante). La adrenalectomía total en ocasiones puede ir seguida por hipercortisolismo persistente, puesto que la hipersecreción de ACTH estimula remanentes o restos congénitos suprarrenales. B. Radioterapia La radioterapia convencional de la hipófisis es beneficiosa en pacientes que tienen enfermedad persistente o recurrente después de microcirugía hipofisaria. En estos sujetos, las tasas de remisión reportadas son de 55 a 70% a los uno a tres años después de la radioterapia. Con radiocirugía con bisturí de rayos gamma se logran tasas de remisión de 65 a 75%. No obstante, como se mencionó, ambas formas de radioterapia causan pérdida tardía de la función hipofisaria en más de 50% de los pacientes, y pueden ocurrir déficit visuales con daño del quiasma óptico o de pares craneales. C. Tratamiento médico Los fármacos que inhiben la secreción suprarrenal de cortisol son útiles en la enfermedad de Cushing, a menudo como terapia coadyuvante (capítulo 9). Ningún fármaco disponible en la actualidad suprime de manera exitosa la secreción hipofisaria de ACTH. Se ha encontrado que el ketoconazol, un derivado imidazol, inhibe la biosíntesis de esteroides suprarrenales. Inhibe las enzimas del citocromo P450, P450scc y P450c11. En dosis diarias de 600 a 1 200 mg, el ketoconazol ha sido eficaz en el manejo del síndrome de Cushing. Empero, la hepatotoxicidad es común, pero puede ser transitoria. La metirapona, que inhibe la P450c11, y la aminoglutetimida, que inhibe la P450scc, también se han utilizado para reducir la hipersecreción de cortisol. La metirapona sólo está disponible de manera directa por medio del fabricante, y la aminoglutetimida ya no se fabrica en Estados Unidos. El uso de estos fármacos se acompaña de incremento de la concentración de ACTH que puede vencer la inhibición de enzima. Además, causan efectos secundarios gastrointestinales que pueden limitar su eficacia. Con el uso combinado de estos fármacos se obtiene el control más eficaz del hipercortisolismo, con menos efectos secundarios. No se dispone de datos adecuados acerca del uso a largo plazo de estos medicamentos como monoterapia de enfermedad de Cushing. Así, en circunstancias ordinarias el ketoconazol y la aminoglutetimida se 04Gardner(065-114).indd 111 111 utilizan mientras se está esperando una respuesta a la terapia, o en la preparación de pacientes para intervención quirúrgica. El fármaco adrenolítico mitotano da por resultado atrofia suprarenal, predominantemente en las zonas fasciculada y reticular. Se logra remisión del hipercortisolismo en alrededor de 80% de los pacientes con enfermedad de Cushing, pero la mayoría muestra recaída después de que se suspende el tratamiento. La terapia con mitotano queda limitada por la respuesta tardía, que puede requerir semanas a meses, y por los efectos secundarios frecuentes, entre ellos náusea, vómito, diarrea, somnolencia y exantema cutáneo, graves. El agente para la inducción de anestesia etomidato inhibe la P450c11. Debe administrarse por vía intravenosa, y por lo general se reserva para casos de hipercortisolismo que ponen en peligro la vida, resistentes a la terapia convencional, o cuando los medicamentos por vía oral están contraindicados. La inhibición farmacológica de la secreción de ACTH en la enfermedad de Cushing también se ha intentado con ciproheptadina, bromocriptina y cabergolina. Sin embargo, pocos pacientes han tenido respuestas exitosas, y no se recomienda el uso de estos agentes. 4. SÍNDROME DE NELSON La aparición clínica de un adenoma hipofisario secretor de ACTH después de adrenalectomía bilateral como terapia inicial para enfermedad de Cushing fue descrita por vez primera por Nelson y colaboradores en 1958. Sin embargo, con la evolución de la microcirugía hipofisaria como la terapia inicial para enfermedad de Cushing, el síndrome de Nelson ahora es raro. Patogenia Ahora parece probable que el síndrome de Nelson representa la progresión clínica de un adenoma preexistente después de que se elimina la restricción del hipercortisolismo sobre la secreción de ACTH y el crecimiento del tumor. De este modo, luego de adrenalectomía, el efecto supresor del cortisol ya no está presente, aumenta la secreción de ACTH, y el adenoma hipofisario puede progresar. Incidencia Antes del desarrollo de la intervención quirúrgica transesfenoidal, cuando la adrenalectomía bilateral era la terapia inicial para enfermedad de Cushing, la incidencia de síndrome de Nelson variaba de 10 a 78% dependiendo de los criterios diagnósticos (capítulo 9). En una serie, alrededor de 30% de los pacientes adrenalectomizados por enfermedad de Cushing presentó síndrome de Nelson clásico, con hiperpigmentación progresiva y un tumor secretor de ACTH obvio; otro 50% presentó evidencia de un microadenoma sin progresión notoria, y aproximadamente 20% nunca presentó un tumor progresivo. Las razones de estas diferencias en la conducta clínica son inciertas. La radioterapia hipofisaria profiláctica es controvertida. En la actualidad, cuando se utiliza adrenalectomía sólo en aquellos pacientes en quienes fracasa la microcirugía hipofisaria, la incidencia de síndrome de Nelson es de menos de 10%. De cualquier modo, después de adrenalectomía bilateral en pacientes con enfermedad de Cushing se requiere examen continuo, incluso la concentración plasmática de ACTH, y MRI. Datos clínicos Los tumores hipofisarios en pacientes con síndrome de Nelson clásico pueden estar entre los más agresivos y de crecimiento más rápido de 26/8/11 10:29:42 booksmedicos.org 112 CAPÍTULO 4 Hipotálamo y glándula hipófisis todos los tumores hipofisarios. Estos pacientes se presentan con hiperpigmentación y con manifestaciones de una lesión de masa intraselar en expansión. Pueden ocurrir defectos del campo visual, cefalea, invasión del seno cavernoso con parálisis de músculos extraoculares, e incluso cambios malignos con metástasis locales o a distancia. La evolución de estos tumores también puede complicarse por apoplejía hipofisaria. Si es imposible controlar el crecimiento del tumor y la hipersecreción de TSH por medio de intervención quirúrgica y análogos de la somatostatina, el siguiente paso es la radiación de la hipófisis. Además, esos pacientes también pueden requerir terapia ablativa de la tiroides con 131I o intervención quirúrgica para controlar su tirotoxicosis. Diagnóstico 6. ADENOMAS HIPOFISARIOS SECRETORES DE GONADOTROPINA Hay aumento notorio de la concentración plasmática de ACTH, por lo general por arriba de 1 000 pg/ ml (222 pmol/L), y a menudo de hasta 10 000 pg/ml (2 220 pmol/L). La MRI define la extensión del tumor. Tratamiento El modo de tratamiento inicial consiste en intervención quirúrgica hipofisaria mediante la vía de acceso transesfenoidal. Por lo general es imposible la resección completa, debido al tamaño grande de estos tumores. En pacientes con tumor residual o extensión extraselar se emplea radioterapia convencional o radiocirugía con bisturí de rayos gamma, posoperatoria. 5. ADENOMAS HIPOFISARIOS SECRETORES DE TIROTROPINA Los adenomas hipofisarios secretores de TSH son tumores raros que se manifiestan como hipertiroidismo con bocio en presencia de TSH alta. Los pacientes con tumores secretores de TSH a menudo son resistentes a la terapia tiroidea ablativa sistemática; requieren dosis grandes, a menudo múltiples, de 131I, y varias operaciones para el control de tirotoxicosis. En el estudio histológico, los tumores son adenomas cromófobos. A menudo son muy grandes y causan deterioro visual, que alerta al médico respecto a una anormalidad de la hipófisis. Los pacientes que tienen estos tumores no presentan manifestaciones sistémicas extratiroideas de enfermedad de Graves, como oftalmopatía o dermopatía. El diagnóstico se basa en datos de hipertiroidismo (T4 o T3 alta) con TSH y subunidad alfa séricas altas, y estudios neurorradiológicos congruentes con tumor hipofisario. El diagnóstico diferencial incluye a los pacientes con hipotiroidismo primario (insuficiencia tiroidea) que presentan hiperplasia importante de células tirotropas y lactotropas hipofisarias con agrandamiento de la silla turca y extensión supraselar ocasional. Estos pacientes pueden identificarse mediante síntomas de hipotiroidismo y concentración baja de hormona tiroidea. La resistencia a hormona tiroidea puede ser más difícil de excluir puesto que las concentraciones de T4 y T3 también pueden estar altas. Sin embargo, estos pacientes tienden a ser eutiroideos o hipotiroideos en clínica, tienen un antecedente familiar de resistencia a hormona tiroidea, y por lo general no se presentan con masas selares. En estos pacientes por lo general no hay concentración alta de subunidad alfa. El tratamiento debe dirigirse inicialmente al adenoma mediante la vía de acceso microquirúrgica transesfenoidal. Empero, por lo general se requiere terapia adicional debido al gran tamaño de estos adenomas. Los análogos de la somatostatina, administrados en dosis similares a las que se usan para el tratamiento de acromegalia (véase antes), normalizan las cifras de TSH y T4 en más de 70% de estos pacientes. Se ha observado disminución del tamaño del tumor en alrededor de 40% de los pacientes. 04Gardner(065-114).indd 112 Aunque muchos adenomas hipofisarios sintetizan gonadotropinas (en especial FSH) y sus subunidades, sólo una minoría de estos pacientes tiene concentración sérica alta de FSH o LH. Casi todos estos tumores producen FSH y la subunidad alfa, pero se han descrito tumores que secretan tanto FSH como LH, y un tumor que sólo secreta LH. Los adenomas hipofisarios secretores de gonadotropina por lo general son adenomas cromófobos grandes que se presentan con deterioro visual. La mayoría de los pacientes tiene hipogonadismo, y muchos, panhipopituitarismo. La evaluación hormonal revela FSH alta en algunos pacientes, acompañada por valores de LH normales. Las cifras basales de la subunidad alfa también pueden estar altas. La presencia de aumento tanto de FSH como de LH debe sugerir hipogonadismo primario. La estimulación con TRH lleva a un incremento de la secreción de FSH en 33%, y un aumento de la LH-β en 66% de los pacientes. La terapia para adenomas secretores de gonadotropina se ha dirigido hacia la extirpación quirúrgica. Debido a su tamaño grande, es difícil lograr control adecuado del tumor, y por lo general se requiere radioterapia. 7. ADENOMAS HIPOFISARIOS SECRETORES DE SUBUNIDAD ALFA Se han observado cantidades excesivas de la subunidad alfa de las hormonas hipofisarias glucoproteicas en asociación con la hipersecreción de muchas hormonas de la parte anterior de la hipófisis (TSH, GH, PRL, LH, FSH). Con todo, en varios pacientes con adenomas cromófobos invasivos grandes y panhipopituitarismo parcial se ha identificado hipersecreción de subunidad alfa pura. Así, la cuantificación de la subunidad alfa puede ser un marcador útil en pacientes con adenomas hipofisarios “no funcionales”. 8. ADENOMAS HIPOFISARIOS NO FUNCIONALES Los adenomas cromófobos “no funcionales” alguna vez representaron aproximadamente 80% de los tumores primarios de la hipófisis; aun así, con la aplicación clínica de radioinmunoensayo de hormonas de la parte anterior de la hipófisis, en la actualidad estos tumores sólo explican alrededor de 10% de los adenomas hipofisarios. De este modo, ahora se ha documentado que casi todos estos adenomas cromófobos son secretores de PRL; un número menor secreta TSH o las gonadotropinas. Los tumores no funcionales por lo general son grandes cuando se establece el diagnóstico; los síntomas de presentación habituales son cefalea y defectos de campo visual. De cualquier modo, las manifestaciones endocrinas por lo general están presentes durante meses a años antes de que se haga el diagnóstico; la deficiencia de gonadotropina es el síntoma inicial más común. El hipotiroidismo y el hi- 26/8/11 10:29:42 booksmedicos.org CAPÍTULO 4 Hipotálamo y glándula hipófisis poadrenalismo también son comunes, pero los síntomas son sutiles y pueden pasar inadvertidos. La evaluación debe incluir MRI y pruebas de campo visual; los estudios endocrinos deben incluir valoración de hormonas hipofisarias y de la función de órgano terminal a fin de determinar si el adenoma es hipersecretor o si se necesita reemplazo hormonal. Dado que estos tumores por lo general son grandes, normalmente se requiere tanto intervención quirúrgica como radioterapia para prevenir progresión del tumor o recurrencia del mismo. En ausencia de un índice endocrino de hipersecreción tumoral, como exceso de PRL, se requieren estudios seriados a intervalos anuales para evaluar la respuesta a la terapia y para detectar posible recurrencia. 9. CARCINOMA HIPOFISARIO Los carcinomas hipofisarios son en extremo raros; se han informado menos de 200 casos, y se definen por las metástasis a distancia de un tumor primario. Casi todos se presentan como macroadenomas invasivos productores de hormona, con síntomas de efecto de masa. Los tumores secretores de ACTH y PRL son más comunes. Las metástasis pueden presentarse muchos años después del diagnóstico del tumor hipofisario primario. Las tasas de supervivencia son bajas, y el tratamiento puede incluir intervención quirúrgica, radioterapia o quimioterapia adicional. REFERENCIAS Neuroendocrinología Anderson JR, Antoun N, Burnet N, et al. Neurology of the pituitary gland. J Neurol Neurosurg Psychiat. 1999;66:703. [PMID: 10329742] Ben-Jonathan N, Hnasko R. Dopamine as a prolactin (PRL) inhibitor. Endocr Rev. 2001;22:724. [PMID: 11739329] Burgess R, Lunyak V, Rosenfeld MG. Signaling and transcriptional control of pituitary development. Curr Opin Gene Develop. 2002;12:534. [PMID: 12200158] Burrows HL, Douglas KR, Seasholtz AF, Camper SA. Genealogy of the anterior pituitary gland: tracing a family tree. Trends Endocrinol Metab. 1999;10:343. [PMID: 10511693] Coppari R, Ramadori G, Elmquist JK. The role of transcriptional regulators in central control of appetite and body weight. Nat Clin Pract Endocrinol Metab. 2009;5:160. [PMID: 19229236] Davies T, Marians R, Latif R. The TSH receptor reveals itself. J Clin Invest. 2002;110:209. [PMID: 12122107] Elmquist JK. Hypothalamic pathways underlying the endocrine, autonomic, and behavioral effects of leptin. Int J Obes Relat Metab Disord. 2001;25:S78. [PMID: 11840221] Fauquier T, Lacampagne A, Travo P, Bauer K, Mollard P. Hidden face of the anterior pituitary. Trends Endocrinol Metab. 2002;13:304. [PMID: 12163233] Le Roith D, Bondy C, Yakar S, Liu JL, Butler A. The somatomedin hypothesis. Endocr Rev. 2001;22:53. [PMID: 11159816] Moller M, Baeres FM. The anatomy and innervation of the mammalian pineal gland. Cell Tissue Res. 2002;309:139. [PMID: 12111544] Muccioli G, Tschop M, Papotti M, Deghenghi R, Heiman M, Ghigo E. Neuroendocrine and peripheral activities of ghrelin: implications in metabolism and obesity. Eur J Pharmacol. 2002;440:235. [PMID: 12007539] Richard D, Lin Q, Timofeeva E. The corticotropin-releasing factor family of peptides and CRF receptors: their roles in the regulation of energy balance. Eur J Pharmacol. 2002;12:189. [PMID: 12007535] Sheng HZ, Westphal H. Early steps in pituitary organogenesis. Trends Genet. 1999;15:236. [PMID: 10354584] Tasker JG. Rapid glucocorticoid actions in the hypothalamus as a mechanism of homeostatic integration. Obesity. 2006;14:259S. [PMID: 17021378] van Vliet-Ostaptchouk JV, Hofker MH, Van Der Schouw YT. Genetic variation in the hypothalamic pathways and its role on obesity. Obes Rev. 2009;10:593. [PMID: 19712437] Zigman JM, Elmquist JK. Minireview: from anorexia to obesity—the yin and yang of body weight control. Endocrinology. 2003;144:3749. [PMID: 12933644] 04Gardner(065-114).indd 113 113 Pruebas de función hipofisaria, y neurorradiología Biller BM, Samuels MH, Zagar A, et al. Sensitivity and specificity of six tests for the diagnosis of adult GH deficiency. J Clin Endocrinol Metab. 2002;87:2067. [PMID: 11994342] Gasco V, Corneli G, Rovere S, et al. Diagnosis of adult GH deficiency. Pituitary. 2008;11:121. [PMID: 18404387] Kazlauskaite R, Evans AT, Villabona CV, et al. Corticotropin tests for hypothalamicpituitary-adrenal insufficiency: a metaanalysis. J Clin Endocrinol Metab. 2008;93:4245. [PMID: 18697868] Patronas N, Bulakbasi N, Stratakis CA, et al. Spoiled gradient recalled acquisition in the steady state technique is superior to conventional postcontrast spin echo technique for magnetic resonance imaging detection of adrenocorticotropinsecreting pituitary tumors. J Clin Endocrinol Metab. 2003;88:1565. [PMID: 12679440] Raff H. Utility of salivary cortisol measurements in Cushing’s syndrome and adrenal insufficiency. J Clin Endocrinol Metab. 2009;94:3647. [PMID: 19602555] Smith TP, Kavanagh L, Healy ML, McKenna TJ. Technology insight: measuring prolactin in clinical samples. Nat Clin Pract Endocrinol Metab. 2007;3:279. [PMID: 17315036] Adenomas hipofisarios: general Al-Brahim NY, Asa SL. My approach to pathology of the pituitary gland. J Clin Pathol. 2006;59:1245. [PMID: 17142570] Asa SL, Ezzat S. The pathogenesis of pituitary tumors. Annu Rev Pathol. 2009;4:97. [PMID: 19400692] Brada M, Jankowska P. Radiotherapy for pituitary adenomas. Endocrinol Metab Clin N Am. 2008;37:263. [PMID: 18226740] Dekkers OM, Pereira AM, Romijn JA. Treatment and follow-up of clinically nonfunctioning pituitary macroadenomas. J Clin Endocrinol Metab. 2008;93:3717. [PMID: 18682516] Elston MS, McDonald KL, Clifton-Bligh RJ, Robinson BG. Familial pituitary tumor syndromes. Nat Rev Endocrinol. 2009;5:453. [PMID: 19564887] Ezzat S, Asa SL, Couldwell WT, et al. The prevalence of pituitary adenomas: a systematic review. Cancer. 2004;101:613. [PMID: 15274075] Jagannathan J, Kanter AS, Sheehan JP, Jane JA Jr, Laws ER Jr. Benign brain tumors: sellar/parasellar tumors. Neurol Clin. 2007;25:1231. [PMID 17964033] Komninos J,Vlassopoulou V, Protopapa D, et al. Tumors metastatic to the pituitary gland: case report and literature review. J Clin Endocrinol Metab. 2004;89:574. [PMID: 14764764] Krikorian A, Aron D. Evaluation and management of pituitary incidentalomas—revisiting an acquaintance. Nat Clin Pract Endocrinol Metab. 2006;2:138. [PMID 16932273] Lopes MB, Scheithauer BW, Schiff D. Pituitary carcinoma: diagnosis and treatment. Endocrine. 2005;28:115. [PMID: 16311418] Vance ML. Pituitary adenoma: a clinician’s perspective. Endocr Pract. 2008;14:757. [PMID: 18996799] ACTH: enfermedad de Cushing Assié G, Bahurel H, Bertherat J, et al. The Nelson’s syndrome… revisited. Pituitary. 2004;7:209. [PMID: 16132203] Findling JW, Raff H. Cushing’s syndrome: important issues in diagnosis and management. J Clin Endocrinol Metab. 2006;91:3746. [PMID: 16868050] Jehle S, Walsh JE, Freda PU, Post KD. Selective use of bilateral inferior petrosal sinus sampling in patients with adrenocorticotropin-dependent Cushing’s syndrome prior to transsphenoidal surgery. J Clin Endocrinol Metab. 2008;93:4624. [PMID: 18796519] Nieman LK, Biller BM, Findling JW, et al. The diagnosis of Cushing’s syndrome: an Endocrine Society Clinical Practice Guideline. J Clin Endocrinol Metab. 2008;93:1526. [PMID:18334580] Sonino N, Boscaro M. Medical therapy for Cushing’s disease. Endocrinol Metab Clin North Am. 1999;28:211. [PMID: 10207692] Vance ML. Cushing’s disease: radiation therapy. Pituitary. 2009;12:11. [PMID: 18437577] Hormona de crecimiento: acromegalia Freda PU, Post KD, Powell JS, Wardlaw SL. Evaluations of disease status with sensitive measures of growth hormone secretion in 60 postoperative patients with acromegaly. J Clin Endocrinol Metab. 1998;83:3808. [PMID: 9814451] 26/8/11 10:29:42 booksmedicos.org 114 CAPÍTULO 4 Hipotálamo y glándula hipófisis Melmed S. Acromegaly pathogenesis and treatment. J Clin Invest. 2009;119:3189. [PMID: 19884662] PRL: prolactinoma Gibney J, Smith TP, McKenna TJ. Clinical relevance of macroprolactin. Clin Endocrinol (Oxf ). 2005;62:633. [PMID: 15943822] Molitch ME. Medication-induced hyperprolactinemia. Mayo Clin Proc. 2005;80:1050. [PMID: 16092584] Schade R, Andersohn F, Suissa S, Haverkamp W, Garbe E. Dopamine agonists and the risk of cardiac-valve regurgitation. N Engl J Med. 2007;356:29. [PMID: 17202453] Schlechte JA. Long-term management of prolactinomas. J Clin Endocrinol Metab. 2007;92:2861. [PMID: 17682084] Vilar L, Freitas MC, Naves LA, et al. Diagnosis and management of hyperprolactinemia: results of a Brazilian multicenter study with 1234 patients. J Endocrinol Invest. 2008;31:436. [PMID: 18560262] Gonadotropinas (LH/FSH): tumores hipofisarios secretores de gonadotropina Shomali ME, Katznelson L. Medical therapy for gonadotroph and thyrotroph tumors. Endocrinol Metab Clin North Am. 1999;28:223. [PMID: 10207693] Snyder PJ. Extensive personal experience: gonadotroph adenomas. J Clin Endocrinol Metab. 1995;80:1059. [PMID: 7714066] Tumores hipofisarios secretores de TSH Brucker-Davis F, Oldfield EH, Skarulis MC, Doppman JL, Weintraub BD. Thyrotropin-secreting pituitary tumors: diagnostic criteria, thyroid hormone sensitivity, and treatment outcome in 25 patients followed at the National 04Gardner(065-114).indd 114 Institutes of Health. J Clin Endocrinol Metab. 1999;84:476. [PMID: 10022404] Laws ER, Vance ML, Jane JA, Jr. TSH adenomas. Pituitary. 2006:9:313. [PMID: 17080266] Shomali ME, Katznelson L. Medical therapy for gonadotroph and thyrotroph tumors. Endocrinol Metab Clin North Am. 1999;28:223. [PMID: 10207693] Hipopituitarismo y otros trastornos hipotálamo-hipofisarios Bihan H, Christozova V, Dumas JL, et al. Sarcoidosis: clinical, hormonal, and magnetic resonance imaging (MRI) manifestations of hypothalamic-pituitary disease in 9 patients and review of the literature. Medicine. 2007;86:259. [PMID: 17873755] Carpinteri R, Patelli I, Casanueva FF, Giustina A. Pituitary tumours: inflammatory and granulomatous expansive lesions of the pituitary. Best Pract Res Clin Endocrinol Metab. 2009;23:639. [PMID:19945028] Cohen LE, Radovick S, Wondisford FE. Transcription factors and hypopituitarism. Trends Endocrinol Metab. 1999;10:326. [PMID: 10481164] Hardelin JP, Dode C. The complex genetics of Kallmann syndrome: KAL1, FGFR1, FGF8, PROKR2, PROK2, et al. Sex Dev. 2008;2:181. [PMID: 18987492] Molitch ME, Gillam MP. Lymphocytic hypophysitis. Horm Res. 2007;68:145. [PMID: 18174733] Schneider HJ, Kreitschmann-Andermahr I, Ghigo E, Stalla GK, Agha A. Hypopituitarism. Lancet. 2007;369:1461. [PMID: 17467517] Schneider HJ, Kreitschmann-Andermahr I, Ghigo E, Stalla GK, Agha A. Hypothalamopituitary dysfunction following traumatic brain injury and aneurysmal subarachnoid hemorrhage: a systematic review. JAMA. 2007;298:1429. [PMID: 17895459] Vance ML, Mauras N. Growth hormone therapy in adults and children. N Engl J Med. 1999;341:1206. [PMID: 10519899] 26/8/11 10:29:42 booksmedicos.org C Hipófisis posterior (neurohipófisis) A 5 P Í T U L O Alan G. Robinson, MD ACTH ADH AVP CSW DDAVP PAVP Hormona adrenocorticotrópica Hormona antidiurética Arginina vasopresina Pérdida cerebral de sal Desamino, D-8 arginina vasopresina Concentración plasmática de vasopresina FISIOLOGÍA DE LA FUNCIÓN HORMONAL La vasopresina es la hormona que retiene agua en todos los mamíferos y, junto con la sed, es el regulador primario de la osmolalidad. La presión y el volumen están regulados principalmente por cambios del equilibrio de sodio mediados por renina, angiotensina y aldosterona. La importancia relativa de la vasopresina en la regulación de la osmolalidad en contraposición con la regulación de la presión se refleja por la sensibilidad a cambios de la osmolalidad en contraposición con cambios de la presión/volumen. En la figura 5-1 se ilustra la sensibilidad extrema del osmostato a un cambio tan pequeño como de 1% de la osmolalidad. Sin embargo, la regulación de la secreción de vasopresina por barorreceptores comprende muchas aferencias simpáticas concurrentes y sinérgicas, y se requiere disminución de 10 a 15% del volumen o la presión antes de que haya incremento medible de la vasopresina plasmática. En la figura 5-2 se ilustra la sensibilidad extrema en la relación de la osmolalidad plasmática con la osmolalidad urinaria y el volumen de orina. Si bien el rango normal de osmolalidad plasmática abarca un rango de aproximadamente 10 mOsm/L, para cualquier individuo, el valor establecido es mucho más estrecho. Cambios pequeños de la osmolalidad producen un cambio correspondiente y lineal de la vasopresina plasmática. El rango normal de la osmolalidad y vasopresina plasmáticas produce un incremento lineal correspondiente de la osmolalidad urinaria desde diluida al máximo hasta concentrada al máximo (figura 5-2). Este rango entero desde orina diluida al máximo hasta concentrada al máximo se logra mediante un rango estrecho de vasopresina plasmática (desde aproximadamente 1 hasta 5 pg/ml). En circunstancias poco comunes, la osmolalidad plasmática puede aumentar hasta pOsm SIADH Sida V1-3 Osmolalidad plasmática Síndrome de secreción inapropiada de hormona antidiurética Síndrome de inmunodeficiencia adquirida Receptor de vasopresina, tipos 1-3 cifras más altas que el rango normal, y hay un aumento correspondiente de la vasopresina plasmática, pero la osmolalidad urinaria alcanza una meseta a la concentración de la médula interna renal. Cuando la orina en el conducto colector es isoosmótica con la orina en la médula interna, se alcanza la concentración máxima de orina. Mientras que la relación de la osmolalidad plasmática, la vasopresina plasmática y la osmolalidad urinaria es lineal, la relación de éstas con el volumen de orina no es lineal. Más bien, hay una relación logarítmica entre el volumen de orina y la osmolalidad urinaria. El volumen de orina total requerido para excretar una cantidad fija de osmolitos urinarios cambia relativamente poco hasta que la vasopresina plasmática y la concentración de orina casi están ausentes; entonces el volumen de orina aumenta de modo notorio desde algunos litros por día hasta 18 a 20 L/día. En los riñones, el líquido se conserva mediante reabsorción de sodio y líquido en los túbulos distal y proximal, y después reabsorción de agua en el conducto colector. El sistema multiplicador de contracorriente en el asa de Henle genera una osmolalidad alta en la médula renal. La vasopresina actúa sobre las células principales en el conducto colector mediante receptores V2 que estimulan la expresión de canales de agua intracelulares, acuaporina-2. Cuando la vasopresina se une al receptor V2, la adenilato ciclasa es activada para producir AMP cíclico que estimula tanto la producción de nueva proteína acuaporina-2 como la transferencia de acuaporina-2 existente desde el citoplasma hacia la membrana celular. En la membrana celular, las acuaporinas actúan como canales de agua en la bicapa lipídica hidrofóbica de modo que el agua se mueve a favor del gradiente osmótico desde el conducto colector hacia la célula principal. Las acuaporinas 3 y 4 están involucradas en el movimiento de agua hacia fuera de la célula principal hacia el líquido extracelular medular, y desde ahí hacia la 115 05Gardner(115-128).indd 115 26/8/11 10:32:13 booksmedicos.org 116 CAPÍTULO 5 Hipófisis posterior (neurohipófisis) 25 320 310 20 pOsm Vasopresina plasmática (pg/ml) Presión Volumen 15 Sed 300 290 Osmolalidad 280 10 270 A 0 3 0 3 5 6 PAVP 9 12 6 9 12 1 050 1 400 9 12 1 400 0 +10 −10 +20 −20 Cambio porcentual +30 (Osmolalidad) −30 (Presión o volumen) FIGURA 5–1 Secreción de vasopresina en respuesta a incrementos porcentuales de la osmolalidad o decrementos de la presión o el volumen. (Redibujada, con autorización, de Robertson GL, Berl T. Water metabolism. En: Brenner BM, Rector FC, Jr, eds. The Kidney. vol. 1. 3rd ed. Philadelphia, PA: WB Saunders; 1986: 385.) 1 050 uOsm 0 0 700 350 B 0 PAVP 30 05Gardner(115-128).indd 116 25 Volumen U/24 h circulación. En respuesta a cambios en la vasopresina, la acuaporina-2 puede trasladarse con rapidez hacia dentro y hacia afuera de la membrana, lo que produce cambios rápidos de la reabsorción de agua y la concentración de la orina. La regulación del volumen/la presión por la vasopresina opera por medio de receptor V1 en vasos sanguíneos. Estos receptores causan contracción del músculo liso para aumentar la presión arterial y, de manera secundaria, reducir el volumen intravascular. Los receptores V2 también estimulan los factores antihemofílico y de von Willebrand. Hay un tercer tipo de receptor (V3) sobre células de la parte anterior de la hipófisis que estimulan la ACTH. Estas funciones no se consideran más en este capítulo. En casi todas las situaciones fisiológicas, los cambios de la osmolalidad y del volumen son aditivos o sinérgicos en la producción de la respuesta fisiológica apropiada. Por ejemplo, la mayor parte de los casos de deshidratación da por resultado mayor pérdida de agua que de soluto. Esto produce incremento de la osmolalidad plasmática y disminución del volumen que actúan juntos para estimular la sed y la secreción de vasopresina, que promueve la retención de agua. De modo similar, la ingestión excesiva de líquido hipotónico produce un descenso de la osmolalidad plasmática y un aumento del volumen plasmático, ambos de los cuales disminuyen la vasopresina plasmática y dan por resultado excreción de orina diluida. La regulación normal de la osmolalidad es un sistema controlado y sencillo. El líquido ingerido y el agua que se produce a partir del alimento metabolizado exceden la necesidad verdadera. El agua retenida causa un pequeño decremento de la osmolalidad plasmática con una disminución pequeña de la vasopresina y una excreción del líquido ingerido. Si la ingestión de agua es insuficiente para satisfacer las necesidades del organismo, la osmolalidad plasmática aumenta, lo que produce orina concentrada para reducir la pérdida de líquido, y estimula la sed que induce a beber para reabastecer el líquido corporal. 20 15 10 5 C 0 0 350 700 uOsm 0 3 6 PAVP FIGURA 5–2 Relación fisiológica normal entre la osmolalidad plasmática (pOsm; mOsm/kg H2O), la vasopresina plasmática (PAVP; pg/ml), la osmolalidad urinaria (uOsm; mOsm/kg H2O), y el volumen urinario (L/día). A. Los cambios en la osmolalidad inducen cambios lineales en la vasopresina con un rango fisiológico normal de osmolalidad que produce concentraciones de vasopresina de 0.5 a 5 pg/ml. B. El rango fisiológico de vasopresina produce cambios lineales de la osmolalidad urinaria. A cifras de vasopresina por arriba de 5 a 6 pg/ml, la osmolalidad urinaria está al máximo, determinada por la osmolalidad de la médula interna de los riñones. C. Suponiendo una carga osmolar constante, la relación entre volumen y osmolalidad urinaria es logarítmica. El volumen de orina para excretar una carga osmolar dada a la osmolalidad urinaria en B está indicado en C. (Calculado a partir de fórmulas en Robertson GL, Shelton RL, Athar S. The osmoregulation of vasopressin. Kidney Int. 1976;10:25-37.) (Copyright 2003, A.G. Robinson, University of California at Los Angeles.) 26/8/11 10:32:13 booksmedicos.org CAPÍTULO 5 El equilibrio de líquido y electrólitos no está bien regulado en ancianos. Hacia los 80 años de edad, el agua corporal total declina hasta una cifra tan baja como 50% de la cifra en adultos jóvenes normales. Los sujetos de edad avanzada pueden tener un decremento del índice de filtración glomerular, y el conducto colector tiene menos capacidad de respuesta a la vasopresina. Muchos estudios han indicado una disminución de la sed con deshidratación en ancianos, pero también menor capacidad para excretar una carga de agua. Estos cambios del líquido corporal y la función renal vinculados con la edad predisponen a los ancianos tanto a hipernatremia como a hiponatremia. Asimismo, los ancianos tienen más probabilidades de padecer enfermedades comórbidas que incrementan su tendencia a hacerse hiponatrémicos o hipernatrémicos. Corresponde a los médicos poner atención especial al equilibrio de líquido en personas de mayor edad. ANATOMÍA DE LA SÍNTESIS Y LIBERACIÓN DE HORMONA La parte posterior de la hipófisis (a diferencia de la parte anterior) no es una glándula, sino sólo las terminales axonales distales de las neuronas magnocelulares hipotalámicas que llegan a la neurohipófisis. Los cuerpos celulares de estas neuronas están ubicados en los núcleos supraópticos y paraventriculares pares del hipotálamo. Los núcleos paraventriculares están situados a cada lado del tercer ventrículo, y los axones de estas neuronas corren en dirección lateral y anterior hasta la ubicación de las neuronas magnocelulares del núcleo supraóptico en posición justo lateral al quiasma óptico y por arriba de este último. Los axones del núcleo supraóptico se unen a los axones del núcleo paraventricular y tienen una trayectoria hacia el hipotálamo basal donde se unen a los axones del otro lado, y pasan a través del tallo infundibular hasta las terminales axonales en la parte posterior de la hipófisis. Los reguladores fisiológicos de la presión osmótica y de presión/ volumen (barorreceptores) están ubicados en sitios anatómicos muy diferentes. Los osmorreceptores que controlan tanto la sed como la regulación osmótica de la vasopresina están situados en el hipotálamo en posición justo anterior al tercer ventrículo, de modo que la regulación completa de cambios de la sed y de la secreción de vasopresina inducidos por la presión osmótica reside en un área pequeña y separada en el hipotálamo. Los aumentos de la osmolalidad estimulan el osmorreceptor para que envíe una señal positiva para estimular la sed y liberar vasopresina. Para la regulación del volumen y presión, los receptores están situados en el tórax. Hay barorreceptores de presión arterial alta en el seno carotídeo y el arco aórtico, y receptores de presión y volumen bajos en las aurículas y el sistema venoso pulmonar. Las señales aferentes del receptor de presión/volumen son transportadas por los pares craneales IX y X, y hacen sinapsis en el bulbo raquídeo antes de transportar sus aferencias hacia las neuronas magnocelulares. Influencias barorreceptoras tanto excitadoras como inhibidoras actúan sobre las neuronas magnocelulares, aunque algunas pruebas indican que un mecanismo predominante comprende la inhibición tónica de la secreción de vasopresina. Un decremento de la presión/volumen disminuye la inhibición y estimula la liberación de vasopresina. La vasopresina y la oxitocina son nonapéptidos sintetizados en el cuerpo celular de las neuronas magnocelulares como parte de un péptido precursor de mayor tamaño. Al igual que otras hormonas 05Gardner(115-128).indd 117 Hipófisis posterior (neurohipófisis) 117 polipeptídicas, las proteínas precursoras atraviesan el retículo endoplasmático y el aparato de Golgi para ser empacadas en gránulos de secreción. Los gránulos de neurosecreción a continuación viajan por los axones largos a través del tallo del infundíbulo hacia la parte posterior de la hipófisis, donde se almacenan. Durante el transporte, enzimas de péptido (peptidasas) dividen la prohormona hacia la hormona (vasopresina u oxitocina), una proteína transportadora (neurofisina) y (sólo para la vasopresina) un glucopéptido. La oxitocina y la vasopresina se sintetizan en neuronas separadas organizadas en agrupaciones dentro de los núcleos paraventriculares y supraópticos. Esto permite la estimulación de neuronas individuales y la liberación independiente de hormonas individuales. La secreción de vasopresina u oxitocina es estimulada mediante neurotransmisores que actúan sobre el cuerpo de células magnocelulares apropiadas. Un potencial de acción se propaga a lo largo del axón, lo que causa un flujo hacia adentro de calcio en el axón terminal, y liberación del contenido de hormona de los gránulos de neurosecreción hacia el espacio perivascular. FISIOPATOLOGÍA Toda la fisiopatología definida de la parte posterior de la hipófisis se relaciona con la función de la vasopresina más que de la oxitocina. La función tanto disminuida como aumentada de la vasopresina se manifiesta como anormalidades del equilibrio de agua, y depende de la acción de la vasopresina sobre el receptor V2 de los riñones más que de los receptores vasculares V1. La presentación clínica de función de vasopresina baja (diabetes insípida) o función de vasopresina excesiva (síndrome de secreción inapropiada de hormona antidiurética, SIADH) está determinada por las propiedades fisiológicas de la sed. En seres humanos, la sed está bien regulada para que se active cuando es necesaria, pero no bien regulada para que se desactive cuando no se necesita. Cuando hay disminución de vasopresina o falta de la misma (diabetes insípida), hay excreción anormal de un volumen grande de orina diluida; esto debe causar hiperosmolalidad y un aumento del sodio sérico. Empero, una osmolalidad plasmática alta estimula la sed, y un paciente beberá un volumen grande de líquido para mantener su sodio dentro del rango normal (figura 5-2). De este modo, la presentación clínica de vasopresina disminuida se relaciona con poliuria y orina diluida, junto con polidipsia, pero con sodio sérico normal. De manera alternativa, cuando la vasopresina está aumentada, hay concentración anormal de orina y retención de agua. La expansión de volumen por agua diluye el sodio sérico. Si la sed quedará inhibida por hipoosmolalidad con tanta eficiencia como es estimulada por la hiperosmolalidad, el decremento de la osmolalidad produciría una profunda disminución de la ingestión de líquido, y se mantendría un sodio sérico normal mediante la pérdida natural de líquido con la transpiración, la pérdida de líquido gastrointestinal, y la producción de orina necesaria para excretar osmoles ingeridos producidos por la ingestión de alimentos. Con todo, la sed no queda suficientemente inhibida, y la expansión de volumen no sólo diluye el sodio sérico, sino que induce excreción de sodio para reducir el volumen extracelular, lo cual empeora la hiponatremia. Así, la presentación de vasopresina aumentada es una presentación química de hiponatremia. Hay orina concentrada concurrente sin cambio de la sed, expansión de volumen modesta, hiponatremia y natriuresis. Los otros principios fisiológicos que determinan parte de la fisiopatología de la secreción anormal de vasopresina son: la osmolalidad está regulada por cambios del equilibrio de agua, y el volumen está 26/8/11 10:32:13 booksmedicos.org 118 CAPÍTULO 5 Hipófisis posterior (neurohipófisis) regulado por cambios del equilibrio de sodio. Cuando están en conflicto, el volumen se preservará a expensas de la osmolalidad. De este modo, si se produce deshidratación por diabetes insípida, se retendrá sodio para proteger el volumen, incluso si eso agrava la hipernatremia (véase más adelante). En el SIADH, cuando el sodio está diluido y el volumen extracelular está expandido, se inicia natriuresis para disminuir el volumen extracelular a pesar de la necesidad de retener sodio para corregir la hipoosmolalidad. ciente seguirá excretando grandes volúmenes de orina. Si el líquido administrado es solución salina normal, los pacientes excretarán un volumen grande de orina isotónica. Si el volumen administrado es suficientemente grande, los pacientes serán incapaces de diluir o concentrar su orina por arriba o por abajo de una cifra isoosmótica independientemente de los agentes terapéuticos. La carga osmótica grande suministrada a los riñones puede hacer que el paciente carezca de capacidad de respuesta incluso a desmopresina administrada, lo que produce un dilema terapéutico yatrogénico. VASOPRESINA DEFICIENTE: DIABETES INSÍPIDA B. Síntesis y secreción anormales de vasopresina Es importante recordar que la queja de poliuria se basa en el volumen de la orina, no en la concentración urinaria. Por ende, la pérdida considerable de la capacidad para secretar vasopresina puede ocurrir antes de que haya gran pérdida de la capacidad para concentrar la orina e incluso puede ocurrir pérdida mayor antes de que haya un incremento notable del volumen de orina (figura 5-2). La diabetes insípida literalmente es la excreción de un gran volumen de orina (diabetes) que es hipotónica, diluida y sin sabor (insípida). Los pacientes se presentan con polaquiuria. Es necesario excluir otras causas de polaquiuria, como diuresis osmótica que ocurre en la diabetes mellitus o la enfermedad renal intrínseca. La micción frecuente, sin un aumento del volumen de orina, sugiere una anormalidad urológica. La mayoría de los adultos tolera la polaquiuria sin quejarse hasta que excede 3 a 4 L/día. Si se demuestra que la polaquiuria está diluida, los mecanismos fisiopatológicos son: 1) ingestión primaria de líquido excesivo, 2) síntesis y secreción anormalmente disminuidas de vasopresina, 3) metabolismo aumentado de la vasopresina y 4) decremento de la respuesta de órgano final a la vasopresina. A. Ingestión de líquido excesivo y excreción normal de orina —polidipsia primaria La polidipsia primaria con ingestión de grandes cantidades de agua produce decrementos modestos de la osmolalidad plasmática, secreción disminuida de vasopresina, y excreción de grandes cantidades de orina. Puesto que el volumen de líquido diluido llevado al conducto colector es de aproximadamente 18 L/ día, esta cantidad de orina diluida puede excretarse a diario mientras se mantiene la osmolalidad sérica en el rango normal. Casi cualquier proceso patológico en el hipotálamo que causa diabetes insípida rara vez puede causar estimulación primaria del centro de la sed, y polidipsia primaria con una base orgánica. De manera alternativa, la polidipsia primaria puede ocurrir como una anormalidad conductual en pacientes psiquiátricos en quienes la ingestión de agua y la micción excesivas pueden representar delirios enlazados con limpieza corporal. El volumen grande de orina que pasa por el conducto colector en estos pacientes elimina por lavado la urea de la médula interna y reduce la osmolalidad de esta última. Además, la supresión crónica de liberación de vasopresina y la falta de acción de esta última sobre el conducto colector renal disminuye la síntesis de acuaporinas en las células del conducto colector, lo que contribuye a la incapacidad para concentrar la orina al máximo. Cada una de estas anormalidades vuelve a lo normal en varios días a semanas después de que la ingestión de líquido se disminuye a lo normal. La poliuria primaria puede inducirse en una persona normal si se administra líquido excesivo por vía parenteral. Esto en ocasiones ocurre en casos posoperatorios que no afectan la hipófisis. En muchos procedimientos quirúrgicos, el estrés propio de la operación es un estímulo para la liberación de vasopresina, y los líquidos administrados pueden retenerse durante el procedimiento. Durante el posoperatorio, se libera el estrés, y los pacientes tienen una diuresis normal de los líquidos retenidos. Si esta excreción normal de líquido es igualada por aumento de los líquidos administrados por vía parenteral, el pa- 05Gardner(115-128).indd 118 1. ANORMALIDADES GENÉTICAS DE NEURONAS NEUROHIPOFISARIAS Diabetes insípida hipotalámica familiar. La diabetes insípida familiar puede originarse por una mutación autosómica dominante en el gen que codifica para la vasopresina. La mutación por lo general afecta secuencias de DNA la región de neurofisina o de péptido de señal del gen precursor más que en la región que codifica para la vasopresina en sí. Estas mutaciones causan plegado anormal de la proteína precursora, que produce tráfico anormal y acumulación de una prohormona mutante en el retículo endoplasmático. Esto produce alteraciones del empaque de la prohormona hacia gránulos de neurosecreción en el aparato de Golgi. Mediante mecanismos poco definidos, esto lleva a muerte celular de las neuronas que producen vasopresina. Dado que la enfermedad en estas neuronas aparece con el tiempo, los niños de más corta edad pueden tener producción normal de orina, y la diabetes insípida no se expresa sino hasta etapas avanzadas de la niñez. Asimismo, ocurre una forma dominante de diabetes insípida en asociación con diabetes mellitus, atrofia óptica y sordera (DIDMOAD), también conocida como síndrome de Wolfram. 2. LESIONES PATOLÓGICAS DE NEURONAS NEUROHIPOFISARIAS Tumores sólidos y enfermedades malignas hematológicas. El tumor sólido más común que produce diabetes insípida es el craneofaringioma. El meningioma supraselar o el pinealoma, que puede relacionarse con pubertad precoz, por lo general producen diabetes insípida. La enfermedad metastásica hacia el área hipofisaria-hipotalámica, por ejemplo, desde cáncer mamario o pulmonar, es más probable que produzca diabetes insípida que una deficiencia de hormonas de la parte anterior de la hipófisis, porque las metástasis se alojan en el sistema porta del hipotálamo donde los axones de vasopresina provenientes de los dos lados se unen para formar el tallo hipofisario. Por lo general hay lesiones metastásicas no identificadas difundidas en otros sitios. El linfoma o la infiltración del hipotálamo con leucemia son causas raras de diabetes insípida. Traumatismo o intervención quirúrgica. Las características anatómicas del sistema neurohipofisario ayudan a entender esta enfermedad. La síntesis y la regulación de la liberación de hormona 26/8/11 10:32:13 booksmedicos.org CAPÍTULO 5 12 Diabetes insípida Producción de orina/24 h 10 Interfase antidiurética Diabetes insípida 8 6 4 2 0 0 1 2 3 4 5 6 7 8 9 10 11 12 13 14 15 16 Días después de la operación FIGURA 5–3 Ilustración de las fases de la producción de orina después de corte del tallo hipofisario. La respuesta trifásica consta de: 1) diabetes insípida debida al choque axonal y falta de liberación de vasopresina; 2) una interfase antidiurética cuando escapa vasopresina desde las neuronas cortadas, y 3) reaparición de la diabetes insípida cuando se agota la reserva de vasopresina en la parte posterior de la hipófisis. suceden en la parte alta del hipotálamo. La intervención quirúrgica o el traumatismo al nivel de la hipófisis sólo traumatizan las terminales axonales. El traumatismo de dichas terminales puede alterar la liberación de hormona, pero por lo general esto sólo produce una incapacidad para secretar hormona, y diabetes insípida transitoria. El corte del tallo hipofisario posterior produce un patrón característico de diabetes insípida conocido como la respuesta trifásica (figura 5-3). El choque axonal inicial inhibe la liberación de cualquier vasopresina, y hay un periodo de diabetes insípida que dura 5 a 10 días. A continuación, los axones cortados en la parte posterior de la hipófisis se hacen necróticos y hay liberación descontrolada de vasopresina. Si se administra exceso de líquido durante este tiempo, se produce el síndrome de hormona antidiurética inapropiada con hiponatremia (véase más adelante). Esto dura 5 a 10 días hasta que toda la vasopresina residual escapa de las terminales axonales, cuando reaparece diabetes insípida. Si bien la respuesta clásica al corte del tallo consta de las tres fases, en muchas situaciones clínicas no ocurren las tres. El suceso más común después de intervención quirúrgica en la hipófisis o el hipotálamo es diabetes insípida transitoria que dura algunos días sin secuelas subsiguientes. Con el daño parcial del tallo hipofisario más que con el corte total del mismo, es posible que la segunda fase ocurra sin diabetes insípida precedente o subsiguiente (esto es, la segunda fase aislada). En la segunda fase aislada, hay suficientes neuronas vasopresinérgicas que funcionan normalmente para evitar diabetes insípida en la primera y la tercera fase; empero, las terminales axonales dañadas permiten el escape de vasopresina que, cuando se acopla con excreción excesiva de líquido, producirá SIADH e hiponatremia. De modo característico, la hiponatremia ocurre 5 a 10 días después de intervención quirúrgica hipofisaria, dura 5 a 10 días, y después se resuelve. La aparición tardía de diabetes insípida, esto es, tercera fase sin una primera o segunda fase, es de manera distintiva poco común. Los pacientes con diabetes insípida debida a intervención quirúrgica o traumatismo pueden recuperarse con el tiempo. El nivel de la sección determina el número de neuronas magnocelulares que en realidad murieron. Mientras más alto esté en el tallo el corte, y más 05Gardner(115-128).indd 119 Hipófisis posterior (neurohipófisis) 119 cerca de los pericarios, mayor será el número de neuronas que mueran. Las neuronas productoras de vasopresina cuyos axones terminan en el hipotálamo y sirven como secretagogos para ACTH en la parte anterior de la hipófisis pueden persistir e hipertrofiarse después de intervención quirúrgica o traumatismo. Además, luego de intervención quirúrgica o de traumatismo pueden desarrollarse ramificaciones de axones en el hipotálamo, y estas ramas pueden generar nuevas conexiones de neuronas vasopresinérgicas hacia vasos sanguíneos. Mediante estos mecanismos, puede regresar suficiente función de vasopresina (por lo general en el transcurso de un año) para que haya equilibrio normal de líquido y no se presenten síntomas de diabetes insípida. Enfermedad granulomatosa. Histiocitosis de células de Langerhans es el término genérico que incluye enfermedad de Letterer-Siwe visceral fulminante grave, enfermedad de Hand-Schuller-Christian multifocal, y granuloma eosinófilo benigno. La diabetes insípida forma parte de la afección del sistema nervioso central en estos trastornos, y se relaciona con otras anormalidades de la cabeza que afectan los huesos craneales, la mucosa oral o el cerebro. También puede haber manifestaciones sistémicas en los pulmones, los huesos y la piel. En la granulomatosis de Wegener y la sarcoidosis también puede haber diabetes insípida como parte de la enfermedad del sistema nervioso central. Infundibulohipofisitis linfocítica. Ahora se reconoce que muchos casos de diabetes insípida, que previamente se denominaban idiopáticos y para los cuales no había una causa específica, probablemente se deben a infiltración linfocítica de la neurohipófisis con una base autoinmunitaria. Las radiografías pueden revelar agrandamiento del tallo hipofisario como evidencia de invasión linfocítica. Puede haber resolución de la respuesta autoinmunitaria con el tiempo, y el tallo puede regresar a su tamaño normal, pero la diabetes insípida por lo general es permanente. Hipernatremia esencial—diabetes insípida hipotalámica adípsica. Una rara variante de diabetes insípida comprende falta de función de osmorreceptor, pero función de barorreceptor intacta. En esta forma de diabetes insípida, los pacientes no sienten sed y, por ende, no beben agua. Esto da por resultado aumento de la osmolalidad sérica porque el osmostato no muestra respuesta a la osmolalidad aumentada al liberar vasopresina o estimular la sed. Con todo, la síntesis de vasopresina y el almacenamiento de la misma son normales según se demuestra mediante pruebas específicas de la función de barorreceptor. Es característico que estos pacientes no beban agua y queden suficientemente deshidratados como para que sus barorreceptores estimulen la liberación de vasopresina; entonces permanecen en una situación equilibrada con concentración sérica alta de sodio, orina relativamente concentrada, y falta de sed. Anoxia cerebral/muerte cerebral. Los pacientes con muerte cerebral que reciben apoyo para la vida a menudo tienen diabetes insípida como parte de la enfermedad del sistema nervioso central. Una práctica estándar es mantener el equilibrio de electrólitos y agua para la preservación máxima de órganos para trasplante. C. Metabolismo aumentado de la vasopresina en el embarazo, que produce diabetes insípida Durante el embarazo, hay un verdadero reajuste del osmostato a una osmolalidad de aproxima- 26/8/11 10:32:13 booksmedicos.org 120 CAPÍTULO 5 Hipófisis posterior (neurohipófisis) damente 10 mOsm/kg H2O menos que la relación pOsm-PAVP normal. Así, en la figura 5-2 (A), la pOsm-PAVP tendría la misma relación lineal pero estaría desviada hacia abajo en el gráfico; el incremento de la PAVP empieza a una pOsm de 270. A la pOsm más baja ocurren tanto aumentos como disminuciones de la vasopresina plasmática, mientras que la uOsm y la respuesta del volumen U a la PAVP permanece igual. Hay un cambio similar en la regulación del volumen plasmático. Durante el embarazo normal, el agua corporal total está aumentada 7 a 8 L como resultado de vasodilatación profunda. Este volumen expandido también se detecta como normal; la vasopresina aumenta y disminuye alrededor de este nuevo volumen. La relaxina, que se produce durante el embarazo, es el mediador de estos efectos. Durante el embarazo la placenta produce una enzima, cisteína aminopeptidasa, que se conoce como oxitocinasa pero que de manera similar degrada la vasopresina. Por ende, el metabolismo de la vasopresina está aumentado durante el embarazo, de modo muy notorio desde las 20 hasta las 40 semanas de gestación. Debido al osmostato reajustado, un sodio sérico “normal” durante el embarazo puede representar deshidratación. Hay dos tipos de diabetes insípida que se relacionan con el embarazo. En el primero, la mujer tiene una limitación preexistente de la función de vasopresina, como diabetes insípida hipotalámica parcial o diabetes insípida nefrogénica leve. La capacidad para concentrar la orina puede ser limitada pero suficiente para mantener volumen de orina aceptable antes del parto. Aun así, durante el embarazo el metabolismo de la vasopresina está acelerado. Con el aumento del metabolismo de la vasopresina, estas pacientes pueden no tener suficiente capacidad de concentración para mantener un volumen de orina aceptable (véanse las relaciones entre vasopresina y volumen en la figura 5-2), y diabetes insípida manifiesta que se revierte hacia el estado asintomático existente cuando termina el embarazo. Una segunda forma de diabetes insípida ocurre cuando la concentración de cisteína aminopeptidasa es extraordinariamente más alta que en el embarazo normal, y produce diabetes insípida en una paciente con hipófisis y función renal normales. Puede haber otra enfermedad relacionada con esta última enfermedad, como preeclampsia, hígado graso y coagulopatías. La diabetes insípida en estas circunstancias también se abate cuando termina el embarazo, y puede no recurrir con embarazos subsiguientes. D. Respuesta de órgano terminal disminuida a la vasopresina—diabetes insípida nefrogénica 1. Diabetes insípida nefrogénica congénita Hay dos causas de diabetes insípida nefrogénica congénita: 1) una mutación recesiva ligada a X del receptor V2, que explica 90% de los casos, y 2) una mutación autosómica recesiva de los canales de agua acuaporina-2. El trastorno ligado a X, por supuesto, sólo ocurre en varones, mientras que la enfermedad debida a mutaciones del gen que codifica para acuaporina-2 sucede en varones y mujeres. Las portadoras de anormalidad de receptor V2 ligada a X por lo general no tienen enfermedad clínica; tampoco la tienen los portadores heterocigotos de las mutaciones de acuaporina-2 recesivas. La diabetes insípida nefrogénica debida a defectos de acuaporina-2 se produce cuando el niño hereda un gen mutado de cada padre que porta la mutación recesiva. Independientemente de la causa, la presentación de la diabetes insípida nefrogénica por lo general ocurre durante la primera semana de vida, con vómito, estreñimiento, falta de crecimiento y desarrollo, fiebre y poliuria. Se encuentra hipernatremia con 05Gardner(115-128).indd 120 osmolalidad urinaria baja. Cuando se mide, la concentración de vasopresina está alta. 2. Diabetes insípida nefrogénica adquirida La capacidad para producir orina concentrada depende de la hiperosmolalidad de la médula interna que, a su vez, requiere estructura normal de los riñones, con extremos descendente y ascendente del asa de Henle, transporte normal de sodio, acuaporinas funcionales, y estructuras vasculares de asa larga (vasos rectos) intactas, de modo que el flujo sanguíneo normal no elimina por lavado la hiperosmolalidad en la médula interna. Una forma de diabetes insípida nefrogénica se produce por enfermedad renal que deforma la estructura de los riñones, como en la nefropatía poliquística, los infartos, la anemia de células falciformes, y otras por el estilo. Las poliurias relacionadas tanto con deficiencia de potasio como con hipercalcemia muestran vínculo con expresión disminuida de acuaporina-2. Entre los fármacos que producen nefrotoxicidad, los que producen con mayor frecuencia diabetes insípida nefrogénica son el litio (comúnmente usado para tratar trastornos bipolares) y la demeclociclina. PRUEBAS DIAGNÓSTICAS DE DIABETES INSÍPIDA Es posible determinar si hay poliuria verdadera al medir la producción de orina en 24 h, pero la recolección de este volumen grande es poco conveniente. De manera alternativa, el paciente puede llevar un diario, y registrar la hora y el volumen de cada micción sin guardar la orina para examen. A. Pruebas de deshidratación Después de excluir otras causas de poliuria, el diagnóstico de diabetes insípida se logra mediante alguna prueba de deshidratación, la cual debe efectuarse en un ambiente controlado. Aquí se presenta la descripción para adultos. La deshidratación de niños requiere especial atención, y sólo debe quedar en manos de un pediatra. En lactantes no deben efectuarse pruebas de deshidratación. Se pesa al paciente al principio de la prueba y se miden la concentración sérica de sodio y la osmolalidad plasmática. Se establece ayuno absoluto, y se registran el volumen y la osmolalidad de cada micción. Se pesa al paciente después de que se excreta cada litro de orina. Cuando dos mediciones consecutivas de la osmolalidad urinaria difieren por menos de 10%, y el paciente ha perdido 2% de su peso corporal, se vuelven a cuantificar la concentración sérica de sodio y la osmolalidad plasmática, y se extrae una muestra de sangre para cuantificación de la vasopresina plasmática. A continuación se administran al paciente por vía parenteral 2 μg de desmopresina, un análogo sintético de la vasopresina que se describe más adelante, y se registran la osmolalidad urinaria y la producción de orina durante otras 2 h. La duración de la prueba varía, pero en la mayoría de los pacientes se alcanzará una meseta en la osmolalidad urinaria hacia las 18 h. La prueba se suspende si el paciente pierde 3% del peso corporal. En la figura 5-4 se describen las diferentes respuestas a estas pruebas. Si el paciente está deshidratado y presenta hiperosmolaridad, y la orina está diluida cuando se observa por vez primera, no se necesita deshidratación adicional. Se extrae sangre para medir la vasopresina plasmática, y se cuantifica la respuesta a desmopresina. La polidipsia primaria se distingue de la diabetes insípida por la concentración de la orina a una meseta, que suele ser de 500 a 26/8/11 10:32:14 booksmedicos.org CAPÍTULO 5 Normal DI central parcial Polidipsia primaria DI central completa DI nefrogénica Osmolalidad urinaria (mOsm/kg H2O) 1 200 Desmopresina 1 000 800 600 400 200 0 0 2 4 6 8 10 12 Horas de privación de agua 14 FIGURA 5–4 Osmolalidad urinaria durante una prueba de deshidratación seguida por administración de desmopresina para diferenciar diversos tipos de diabetes insípida y polidipsia primaria, según describen Miller et al. (Miller M, Dalakos T, Moses AM, Fellerman H, Streeten D. Recognition of partial defects in antidiuretic hormone secretion. Ann Int Med. 1970;73:721-729). Véase en el texto la exposición sobre el diagnóstico diferencial basado en la meseta de osmolalidad urinaria con deshidratación y la respuesta subsiguiente a la desmopresina administrada. 700 mOsm/kg, y por la falta de respuesta adicional a la desmopresina administrada. Los enfermos con diabetes insípida hipotalámica tienen concentración plasmática indetectable o baja de vasopresina al final de la deshidratación, concentración mínima de la orina, y un incremento adicional de la osmolalidad urinaria a la desmopresina administrada de al menos 50%, pero a menudo de 200 a 400%. Los pacientes con diabetes insípida nefrogénica no concentran su orina de modo similar a aquellos con diabetes insípida hipotalámica, pero la concentración plasmática de vasopresina es alta, a menudo de más de 5 pg/ml al final de la prueba. Además, no hay incremento adicional de la osmolalidad urinaria después de la administración de desmopresina. En ocasiones, los pacientes con diabetes insípida hipotalámica parcial concentran la orina de manera mínima con deshidratación, pero no se alcanza su concentración urinaria máxima, y hay refuerzo adicional con la desmopresina administrada. Este patrón puede ser similar al de algunos pacientes con polidipsia primaria que alcanzan una meseta de la osmolalidad urinaria antes de llegar a su osmolalidad urinaria alcanzable máxima, y muestran un refuerzo de la osmolalidad urinaria en respuesta a la desmopresina. Estos pacientes por lo general se distinguen por su respuesta a la desmopresina con el tiempo. Los individuos con diabetes insípida hipotalámica parcial evolucionan bien, mientras que aquellos con polidipsia primaria pueden seguir bebiendo cantidades excesivas de agua y presentar hiponatremia. La medición de la vasopresina plasmática mediante valoraciones disponibles en clínica sólo ayuda a distinguir entre diabetes insípida nefrogénica (en la cual la concentración estará inequívocamente alta) y otras causas de diabetes insípida. En reportes recientes se ha descrito un radioinmunoensayo de copeptina, el péptido carboxilo inactivo que se divide de la molécula de provasopresina y se secreta con la vasopresina y la neurofisina, pero queda por determinar la utilidad clínica. 05Gardner(115-128).indd 121 Hipófisis posterior (neurohipófisis) 121 B. Estudios de imágenes en diabetes insípida Los estudios de imágenes del hipotálamo son un importante recurso diagnóstico en la diabetes insípida. La sensibilidad extrema de los riñones a la vasopresina, en especial respecto al volumen de orina, determina que incluso 10% de las neuronas de vasopresina puede ser suficiente para mantener la homeostasis sin síntomas. Debido a la amplia distancia anatómica entre los núcleos paraventricular y supraóptico, los tumores que producen diabetes insípida son suficientemente grandes para destruir 90% de las neuronas de vasopresina o, con mayor frecuencia, están ubicados justo por arriba del diafragma de la silla donde los tractos neurohipofisarios de ambos lados convergen a medida que entran en el tallo hipofisario. Los tumores pequeños de la parte anterior de la hipófisis confinados a la silla turca nunca son la causa de diabetes insípida. En imágenes T1-ponderadas, la parte posterior de la hipófisis aparece como una mancha brillante en estudios de MRI. La mancha brillante se produce por la hormona almacenada en la parte posterior de la hipófisis. La mayoría de los sujetos normales tiene la mancha brillante, aunque disminuye con la edad, y la mayoría de los pacientes con diabetes insípida carece de una mancha brillante. Una MRI puede revelar engrosamiento del tallo y falta de la mancha brillante en la parte posterior de la hipófisis. Este es un dato característico de algunas enfermedades granulomatosas de la neurohipófisis, y de infundibulitis linfocítica. TRATAMIENTO DE LA DIABETES INSÍPIDA Como se mencionó, los adultos con mecanismos de la sed intactos por lo general beben suficiente líquido para mantener la concentración sérica de sodio dentro del rango normal. Los lactantes y los adultos sin acceso a líquido, o los pacientes que están inconscientes, pueden no beber y presentarán deshidratación e hipernatremia graves. Si la diabetes insípida hipotalámica se produce por una enfermedad específica, como un trastorno granulomatoso, esa enfermedad debe tratarse. No obstante, rara vez, el tratamiento exitoso de la enfermedad subyacente produce remisión de la diabetes insípida. La diabetes insípida hipotalámica se trata mejor mediante el análogo de la vasopresina desmopresina (desamino, d-8 arginina vasopresina, DDAVP). En la desmopresina, el amino en la posición 1 se elimina, lo que aumenta la vida media del compuesto, y en la posición 8, la l-arginina se cambia a d-arginina, lo que reduce de manera notoria la actividad presora. Así, el agente es muy selectivo para el receptor V2, y es casi 2 000 veces más específico para antidiuresis que la l-arginina vasopresina natural. La desmopresina está disponible como tabletas (0.1 y 0.2 mg), una solución para instilación nasal (100 μg/ml) y una solución parenteral (4 μg/ml). Hay considerable variabilidad individual en la duración de acción de la desmopresina, de modo que la dosificación se debe individualizar. Por lo general puede lograrse un programa satisfactorio con dos a tres tabletas al día o una a dos dosis por vía intranasal. Puede administrarse una preparación parenteral por vía intravenosa, intramuscular o subcutánea, y es 5 a 20 veces más potente que la dosis administrada por vía intranasal. El fármaco es caro, y en muchos pacientes, una dosis menor administrada con mayor frecuencia es más costo-eficaz. Otros agentes que prolongan la acción o la liberación de vasopresina son la clorpropamida, carbamazepina, clofibrato e indometacina, pero éstas no son terapias de primera línea. La desmopresina es el único agente 26/8/11 10:32:14 booksmedicos.org 122 CAPÍTULO 5 Hipófisis posterior (neurohipófisis) terapéutico que se recomienda para tratamiento de diabetes insípida durante el embarazo porque la cisteína aminopeptidasa no destruye la desmopresina, y esta última tiene actividad oxitócica mínima sobre el útero. En pacientes con sed inadecuada, el mejor tratamiento es la administración continua de desmopresina para mantener una orina concentrada, y después ajuste rígido de la cantidad de líquido que debe tomarse cada 6 a 8 h para mantener sodio sérico normal. En la diabetes insípida nefrogénica, debe suspenderse cualquier fármaco lesivo, o corregir cualquier anormalidad de electrólito, que podría producir diabetes insípida nefrogénica adquirida. En la diabetes insípida nefrogénica congénita, la terapia se dirige a reducir el volumen urinario mediante una dieta hiposódica y un diurético tiazídico. Esto causa una natriuresis que produce algo de contracción del volumen de líquido extracelular, decremento del índice de filtración glomerular, aporte disminuido de líquido al conducto colector, y decremento del volumen urinario. La amilorida se recomienda especialmente en estas circunstancias debido a su preservación del potasio. La amilorida también puede plantear cierta ventaja en la diabetes insípida nefrogénica inducida por litio porque la amilorida disminuye la entrada de este último a las células en el túbulo distal. La indometacina tiene una acción antidiurética que prolonga en especial la acción de la vasopresina y la desmopresina administrada; también disminuye el volumen de orina en la diabetes insípida nefrogénica, pero hay preocupación acerca de sangrado gastrointestinal. Cuando la diabetes insípida ocurre en pacientes que también tienen deficiencia de la parte anterior de la hipófisis, el tratamiento adecuado con hormona tiroidea e hidrocortisona es esencial para mantener respuesta normal de los riñones a la desmopresina. Las situaciones clínicas, como los procedimientos quirúrgicos, los tratamientos que requieren diuresis salina, y los periodos durante los cuales no se permite a los pacientes ingerir líquidos por vía oral, requieren equilibrio cuidadoso de antidiuréticos, líquido administrado y sodio. EXCESO DE VASOPRESINA: SECRECIÓN INAPROPIADA DE HORMONA ANTIDIURÉTICA (SIADH) El exceso de vasopresina se convierte en un problema clínico cuando hay retención concurrente de agua que produce hipoosmolalidad. Esta última es común en pacientes hospitalizados, pero casi siempre se debe a enfermedad subyacente. Desde el punto de vista estadístico, la hiponatremia se relaciona con aumento de la morbilidad y la mortalidad porque es una medida de la gravedad de la enfermedad subyacente. Este capítulo se enfoca en casos en los cuales la vasopresina inapropiadamente alta y la retención de agua son la causa de la hipoosmolalidad (véase capítulo 21, Manifestaciones humorales de enfermedad maligna). El diagnóstico diferencial de la hipoosmolalidad se basa en la medición de la concentración sérica de sodio, y en la estimación del estado en cuanto a líquido extracelular. El sodio es el principal catión del líquido extracelular, y el potasio es el principal catión del líquido intracelular. El agua se mueve libremente entre los líquidos intracelular y extracelular, de modo que la osmolalidad siempre es equivalente 05Gardner(115-128).indd 122 en ambos compartimentos. El balance relativo entre la disminución de soluto y la retención de agua, como una causa de hipoosmolalidad, es complejo, pero en la mayor parte de los casos de hipoosmolalidad importante en clínica, hay algún elemento de excreción alterada de agua, o ingestión excesiva de agua, o ambos. La osmolalidad plasmática puede medirse de manera directa mediante depresión del punto de congelación o presión de vapor del plasma pero, por lo general, la hipoosmolalidad llama la atención clínica debido a decremento de la concentración de sodio más que la medición de la osmolalidad. En el líquido extracelular, los principales contribuyentes a la osmolalidad son el sodio, la glucosa y el nitrógeno ureico sanguíneo (BUN). Una osmolalidad calculada por lo general se correlaciona bien con la osmolalidad medida. Osmolalidad del plasma (mOsm/kg H2O) = 2 × [Na+] (mEq/L) + Glucosa (mg/dl)/18 + BUN (mg/dl)/2.8 En ocasiones, cuando la concentración sérica de sodio se mide mediante fotometría de llama, el sodio medido es bajo debido a artefacto porque dicho tipo de fotometría calcula el sodio en un volumen de plasma fijo. Si una proporción grande del volumen plasmático es captada por concentraciones en extremo altas de lípido o proteína, el sodio cuantificado mediante fotometría de llama es bajo. La osmolalidad plasmática determinada mediante el punto de congelación o la presión de vapor es una medida directa de partículas en solución, y será normal en estas situaciones. De este modo, la concentración baja de sodio determinada mediante fotometría de llama se denomina seudohiponatremia. La hiperglucemia producirá hiponatremia debido a la desviación de agua desde el líquido intracelular hacia el extracelular; sin embargo, la osmolalidad calculada será normal. El sodio sérico puede corregirse para el aumento de glucosa al multiplicar de 1.6 a 2.4 mEq/L por cada 100 mg/dl de aumento de la glucosa sérica por arriba de lo normal. Cuando se encuentra que hay hipoosmolalidad verdadera, el diagnóstico diferencial es de hiponatremia (cuadro 5-1). El trastorno se divide en cuatro subgrupos con base en el estado respecto a volumen del líquido extracelular y el sodio urinario medido. El estado en cuanto a volumen del líquido extracelular puede determinarse mediante CUADRO 5–1 Diagnóstico diferencial de hiponatremia. + Volumen Na urinario Diagnóstico Bajo (evidencia de deshidratación) <20 mEq/L Categoría 1: Na+ corporal total disminuido, respuesta renal normal (p. ej., hemorragia, pérdidas gastrointestinales) Categoría 2: pérdida renal de Na+ (p. ej., enfermedad renal, diuréticos, CSW, enfermedad de Addison) >25 mEq/L Normal o expandido (puede haber edema) <20 mEq/L >40 mEq/L Categoría 3: hiperaldosteronismo secundario a perfusión inadecuada (p. ej., ascitis por insuficiencia cardiaca congestiva, etc.) Categoría 4: SIADH-pérdida de Na+ secundaria a expansión de volumen Copyright 2005, A.G. Robinson, University of California at Los Angeles. 26/8/11 10:32:14 booksmedicos.org CAPÍTULO 5 presión venosa central, nitrógeno ureico sanguíneo/creatinina, hematócrito, o concentración plasmática de proteína, pero por lo general se estima mediante el examen físico. Si el paciente está deshidratado y el sodio urinario es bajo, esto indica respuesta fisiológica normal a la pérdida de sodio renal extra (con continuación de la ingestión de agua), como vómito o diarrea. La terapia apropiada consta de reemplazo de la deficiencia de sodio y líquido con solución salina normal. Si el paciente está deshidratado pero hay aumento del sodio urinario, esto indica una pérdida renal de sodio inapropiada para el volumen disminuido y la hiponatremia. Esto puede deberse a enfermedad renal intrínseca, uso de diurético, deficiencia de aldosterona (véase la exposición sobre enfermedad de Addison en el capítulo 9), o pérdida cerebral de sal (véase más adelante). La terapia apropiada consta de reemplazo de la pérdida de sodio y líquido con solución salina normal, pero también con tratamiento apropiado del defecto subyacente. Si el volumen de líquido extracelular se expande con edema o ascitis, y el sodio urinario es bajo, esto indica hiperaldosteronismo, consecutivo a volumen plasmático reducido o ineficaz como en la cirrosis o en la insuficiencia cardiaca congestiva, y la terapia apropiada consiste en tratamiento de la enfermedad subyacente. Cuando el volumen de líquido extracelular parece ser normal, con sodio urinario aumen- Hipófisis posterior (neurohipófisis) 123 tado, esto indica la fisiopatología de secreción inapropiada de hormona antidiurética. Nótese que la osmolalidad urinaria no estará diluida al máximo, y que la vasopresina medida no quedará suprimida al máximo en cualquiera de las cuatro categorías que se presentan en el cuadro 5-1. Aunque no es apropiado para la osmolalidad, en las primeras tres categorías, el aumento de vasopresina es apropiado para el volumen plasmático disminuido real o percibido. Es sólo en la cuarta categoría (SIADH) donde la vasopresina es inapropiada tanto para el volumen como para la osmolalidad plasmática. La copeptina, el péptido carboxilo inactivo que se separa de la molécula de provasopresina y se secreta con la vasopresina y la neurofisina, ya se mencionó. Algunos estudios han indicado que la medición de la concentración de este péptido podría ser útil en la evaluación de diversas causas de hiponatremia, pero todavía no se establece la utilidad clínica de estas mediciones. A. La fisiopatología de la hiponatremia en el SIADH La fisiopatología del SIADH empieza con secreción descontrolada de vasopresina. La sed no se suprime de manera adecuada, de modo que continúa la ingestión de agua. Esto produce expansión de volumen e hiponatremia en la secuencia ilustrada en la figura 5-5. La vasopresina (A) ECF ECF ICF 220 mOsm ICF 280 mOsm Na+ 110 Na+ 140 (B) Osmolitos K+ ECF ECF (C) ICF 220 mOsm ICF 220 mOsm Na+ 110 Na+ 110 (D) Na+ Acuaporinas Escape (E) H2O FIGURA 5–5 Ilustración de los cambios de los volúmenes de líquido intracelular y extracelular en la fisiopatología del SIADH con el patrón cronológico de: A. Volumen de ECF e ICF expandido con dilución de solutos. B. Natriuresis para disminuir la expansión del volumen de ECF. C. Extrusión de potasio y osmolitos intracelulares para disminuir la expansión del volumen intracelular. D. Restitución de volumen casi normal de ECF e ICF. E. Adaptación renal para permitir la excreción de orina más diluida a pesar del exceso de vasopresina. (Copyright 2005, A.G. Robinson, University of California at Los Angeles.) 05Gardner(115-128).indd 123 26/8/11 10:32:14 booksmedicos.org 124 CAPÍTULO 5 Hipófisis posterior (neurohipófisis) limita la excreción de agua en la orina. La ingestión continua de agua (parte A) produce una expansión de los volúmenes extracelular e intracelular. El cuerpo intenta llevar el volumen del líquido extracelular de regreso a lo normal mediante natriuresis (parte B) de orina isotónica. El mecanismo de la natriuresis es complejo y comprende aumento de la filtración glomerular, natriuresis por presión, y factores natriuréticos, en especial péptido natriurético auricular y péptido natriurético cerebral. Esta natriuresis disminuye el agua y el sodio corporales totales, pero debido a que es isotónica, contribuye poco al grado de hiponatremia. A continuación, el cuerpo intenta normalizar el volumen del líquido intracelular al (parte C) excretar desde el líquido intracelular potasio y osmolitos orgánicos como glutamina, glutamato, mioinositol, aspartato y N-acetil aspartato. A pesar del intento por normalizar los líquidos extracelular e intracelular, persiste una tendencia a que estos compartimentos estén un poco expandidos. La última adaptación (parte D) se origina por esta tendencia a la expansión de volumen, y produce cambios en los riñones para hacer que tengan menos capacidad de respuesta al exceso crónicamente inapropiado de vasopresina, y para permitir un aumento de la excreción de agua. La vasopresina retiene agua al aumentar el número de moléculas de acuaporina-2 en las células principales del conducto colector. Con el exceso crónico de vasopresina, la densidad de acuaporinas en la membrana aumenta de manera notoria, lo que produce un estado de superretención de agua. La adaptación a la expansión de volumen crónica es reducir el número de acuaporinas en las células principales. En este nuevo estado (parte E), la ingestión de sodio reexpande un poco el volumen del líquido extracelular, y se excreta, mientras que la ingestión de agua se excreta con mayor facilidad debido a la adaptación renal para disminuir las acuaporinas —por ende, un nuevo estado estable. De los diagnósticos diferenciales de hiponatremia que se muestran en el cuadro 5-1, las dos categorías más difíciles de diferenciar son aquellas con concentración urinaria de sodio alta. En el examen físico, puede resultar difícil diferenciar entre volumen de líquido extracelular moderadamente bajo y normal. En esta situación, el diagnóstico diferencial puede auxiliarse mediante una exposición a volumen de solución salina normal administrado por vía intravenosa lenta a un índice modesto durante algunas horas, mientras que se da seguimiento a las cuantificaciones de sodio urinario y plasmático. Si el paciente se encuentra en la categoría diagnóstica 4 (SIADH) y relativamente equilibrado, la solución salina administrada se excretará, de modo que habrá un aumento del sodio urinario, y cambio nulo o decremento leve de la concentración sérica de sodio. Si el paciente se encuentra en la categoría 2 con una pérdida renal de sodio, el sodio de la solución salina administrada se retendrá, y el agua excretada diluirá un poco el sodio urinario. Esto dará por resultado un decremento del sodio urinario mientras que la concentración sérica de sodio aumentará. Esta exposición a volumen en casos difíciles no se considera terapia, sino sólo una ayuda para hacer el diagnóstico apropiado, que entonces llevará al inicio de terapia apropiada. En la categoría diagnóstica 2 (cuadro 5-1), hay considerable controversia respecto al diagnóstico y la incidencia de pérdida cerebral de sal (CSW). La CSW es natriuresis primaria grave que produce disminución de volumen e hiponatremia. El diagnóstico sólo se confirma cuando la reducción de volumen se puede corroborar mediante alguna combinación de presión venosa central disminuida, volumen plasmático disminuido, nitrógeno ureico sanguíneo/creatinina aumentado, o incremento del hematócrito y de la concentración plas- 05Gardner(115-128).indd 124 mática de proteína. La pérdida cerebral de sal se ha estudiado de manera intensiva como una causa de hiponatremia en la hemorragia subaracnoidea. Los péptidos natriuréticos están aumentados en la hemorragia subaracnoidea, pero también lo están en el SIADH bien documentado. El volumen plasmático medido en la hemorragia subaracnoidea es difícil de interpretar debido a la falta de sensibilidad de medidas clínicas fácilmente disponibles. En estos pacientes puede haber secreción inapropiada de vasopresina y natriuresis inadecuada; la presentación clínica depende de las contribuciones relativas de cada una. Es un dato constante que la administración de solución salina isotónica por vía intravenosa lenta no corrige la hiponatremia en el SIADH, pero puede hacerlo en la CSW. Los casos más convincentes de pérdida cerebral de sal son los que ocurren en pacientes hospitalizados en quienes hay un aumento repentino e inexplicable del volumen urinario (que no se observa en el SIADH) y excreción urinaria de sodio. Esto se ha reportado en varios casos de niños con lesión cerebral traumática o intervención quirúrgica cerebral. La diuresis y natriuresis masivas agudas se acompañan de contracción del volumen definitiva mediante las mediciones antes listadas. La mayor parte de estos casos muestra respuesta a reemplazo con solución salina normal o hipertónica. B. Síntomas de hiponatremia Los síntomas de hiponatremia dependen en gran parte de la rapidez de la aparición de la misma. Cuando la hiponatremia aparece con rapidez y es grave (concentración sérica de sodio <120 mEq/L), hay riesgo de edema cerebral con hernia del tallo encefálico (en especial en niños y mujeres jóvenes). Otras complicaciones son edema pulmonar neurogénico, crisis convulsivas, coma y paro respiratorio. La hiponatremia que aparece lentamente al cabo de un periodo prolongado se tolera sorprendentemente bien incluso a cifras muy bajas de sodio sérico. Por lo general no ocurren síntomas neurológicos cuando los valores de sodio son de más de 120 mEq/L, pero cualquier grado de hiponatremia podría exacerbar otras enfermedades comórbidas. La hiponatremia generalmente se considera crónica si ha aparecido con lentitud y persistido durante más de 48 h. C. Síndromes clínicos de SIADH Los criterios clínicos para SIADH aún son los descritos por Bartter y Schwartz en 1967: osmolalidad plasmática disminuida; concentración inapropiada de la orina; euvolemia clínica; excreción urinaria de sodio aumentada, y ausencia de otras causas de hipoosmolalidad euvolémica, como hipotiroidismo, insuficiencia suprarrenal o uso de diuréticos. Las tres principales causas de SIADH son producción ectópica de vasopresina por cáncer (capítulo 21), SIADH inducido por fármacos, y lesiones en la vía del sistema de barorreceptor, en especial enfermedades del sistema nervioso central y trastornos pulmonares. Como se mencionó, los baroreceptores constan de un sistema de receptores difuso en el tórax, y sinapsis en el cerebro. Parte de las aferencias provenientes de ellos son inhibidoras. Las lesiones que alteran el flujo de señales en los pulmones o en el cerebro pueden disminuir esta señal inhibidora y producir secreción inapropiada de vasopresina. El síndrome de inmunodeficiencia adquirida (sida) es una causa reconocida de SIADH, aunque la deshidratación, la insuficiencia suprarrenal, la neumonitis y la toxicidad tubular renal vinculada con terapia pueden alterar la capacidad para hacer del diagnóstico de SIADH una causa exclusiva de la hiponatremia. El ejercicio extenuante prolongado (p. ej., correr el maratón) puede aumentar la secreción de vasopresina, y con ingestión 26/8/11 10:32:14 booksmedicos.org CAPÍTULO 5 CUADRO 5–2 Principales causas de SIADH. Producción ectópica de vasopresina por tumores Carcinoma broncogénico Carcinoma del duodeno y el páncreas Carcinoma ureteral, prostático, vesical Carcinoma del útero Timoma Mesotelioma Linfoma y leucemia Inducido por fármacos Desmopresina y oxitocina Clorpropamida Carbamazepina Clofibrato Éxtasis Inhibidores selectivos de la recaptación de serotonina Antidepresivos tricíclicos Inhibidores de la monoaminooxidasa Alcaloides de la vinca, cisplatino, ciclofosfamida Alteración de vías neurales Trastornos pulmonares: neumonía, tuberculosis, micosis, empiema, ventilación con presión positiva Trastornos del sistema nervioso central: infección, traumatismo, intervención quirúrgica, hemorragia, enfermedades inflamatorias, enfermedades degenerativas, porfiria SIADH nefrogénico Mutación en extremo rara del receptor V2 que produce activación crónica Otras causas Sida Correr la maratón u otro ejercicio extenuante Psicosis aguda excesiva de líquido hipotónico, inducir SIADH. Una causa rara de SIADH reportada en dos pacientes pediátricos es una mutación genética del receptor V2 en las células principales, que produce activación no regulada. Estos pacientes tienen las manifestaciones de hiponatremia y SIADH, pero no vasopresina medible en plasma. Algunos ancianos satisfacen los criterios para SIADH sin un diagnóstico definitivo. En el cuadro 5-2 se detallan trastornos específicos que se ha reportado que causan SIADH, pero debido a la regulación difusa del sistema barorreceptor y los múltiples trastornos que pueden influir sobre la liberación de vasopresina mediante este sistema, ninguna lista debe alguna vez considerarse completa. TRATAMIENTO DE LA HIPONATREMIA EN EL SIADH La terapia de la hiponatremia sigue lado a lado los síntomas de hiponatremia. Cuando se sabe que ha ocurrido hiponatremia rápidamente, y es grave y sintomática, se debe dar tratamiento con rapidez. Cuando el inicio es lento y el síndrome crónico, el tratamiento debe ser lento. La hiponatremia aguda se define de manera arbitraria como aquella que apareció en menos de 48 h. Por lo general, el sodio sérico debe ser de menos de 120 mEq/L para que se produzcan síntomas. Debe considerarse con prontitud la suspensión de la administración de líquido hipotónico, y la administración de NaCl hipertónico (p. ej., al 3%), posiblemente con la adición de un diurético. A menudo ocurren trastornos agudos en el hospital en una situación quirúrgica 05Gardner(115-128).indd 125 Hipófisis posterior (neurohipófisis) 125 u obstétrica, y los niños y las mujeres jóvenes tienen el riesgo más alto. Para hiponatremia crónica, el tratamiento demasiado enérgico puede causar enfermedad nueva y adicional. La adaptación de los tejidos a la hiponatremia crónica da lugar a pérdida de osmolitos intracelulares (figura 5-5). En el cerebro éstos son los mismos osmolitos que en circunstancias normales aumentarían en las neuronas para proteger el volumen celular contra una desviación repentina de líquido intracelular hacia el extracelular cuando hay un aumento agudo de la osmolalidad del líquido extracelular. Si durante el tratamiento de hiponatremia en el SIADH la osmolalidad del líquido extracelular aumenta con rapidez, el cerebro ha perdido la capacidad para proteger el volumen intracelular, y el agua sale con rapidez de las neuronas. Se cree que la disminución del volumen del cerebro es la causa de un síndrome de mielinólisis que se describió por vez primera en la protuberancia anular (puente de Varolio); de ahí el término mielinólisis pontina central. El proceso puede ocurrir de manera difusa en todo el cerebro. La causa puede ser alteración de la barrera hematoencefálica y el flujo hacia adentro de componentes del plasma que son tóxicos para los oligodendrocitos. El síndrome consta de deterioro neurológico durante varios días con estado de conciencia fluctuante, convulsiones, hipoventilación e hipotensión. Con el tiempo, estos pacientes pueden presentar parálisis seudobulbar, con dificultad para deglutir e incapacidad para hablar, lo que incluso lleva a cuadriparesia. La recuperación de este síndrome es variable, y muchas complicaciones neurológicas son permanentes. La MRI demostrará la desmielinización, pero por lo general no lo hará sino hasta 3 a 4 semanas después de corrección de la hiponatremia. En la hiponatremia crónica que es asintomática, la terapia más segura es la restricción de la ingestión de agua libre y la corrección lenta de la hiponatremia en el transcurso de días. Para la hiponatremia crónica que genera síntomas del sistema nervioso central, deben emprenderse aumentos cuidadosamente controlados y limitados de la osmolalidad. El coma o las convulsiones son signos obvios de síntomas neurológicos que pueden producirse por hiponatremia, pero las náuseas, los vómitos y la confusión pueden ser signos menos específicos de deterioro neurológico. Hay considerable debate en la literatura médica acerca de la tasa exacta de corrección de la concentración de sodio en estos pacientes, y es necesario revisar las recomendaciones más actualizadas antes de iniciar terapia. En la actualidad, los parámetros generales de terapia son que el primer 10% de aumento del sodio sérico podría lograrse a una tasa de 0.5 a 1 mEq/L/h, sin que la corrección total exceda 12 mEq/L durante las primeras 24 h, y 18 durante las primeras 48 h. La corrección activa se suspende cuando se suprimen los síntomas del paciente, la concentración sérica de sodio es de más de 120 mEq/L, o se ha logrado la magnitud total de corrección de 18 a 20 mEq. El tratamiento adicional se emprende con restricción de líquido como para la hiponatremia asintomática. Si bien la ingestión de líquido se restringe en el SIADH crónico, la ingestión de sal no se restringe, puesto que todos estos pacientes tienen cierto grado de pérdida de sodio consecutiva a la expansión de volumen y la natriuresis. El derivado de la tetraciclina, demeclociclina, que se sabe que causa diabetes insípida nefrogénica, se ha usado para tratar SIADH crónico. Dosificaciones dentro del rango de 600 a 1 200 mg/día en dosis divididas disminuyen la osmolalidad urinaria. Se requieren tres a cuatro días para que el efecto alcance equilibrio. Se han reportado azotemia y nefrotoxicidad con la demeclociclina, sobre todo en sujetos con cirrosis. 26/8/11 10:32:14 booksmedicos.org 126 CAPÍTULO 5 Hipófisis posterior (neurohipófisis) Cualquiera de las terapias para hiponatremia, y en especial la restricción de líquido, reducirán el volumen de líquido extracelular y, por consiguiente, eliminarán el estímulo (mediado por volumen) de adaptación renal que se ilustra en la parte D de la figura 5-5 en el cual el riñón pierde un poco la capacidad de respuesta a la vasopresina excesiva por reducción de la cantidad de canales de agua acuaporina-2. Cuando se elimina el estímulo de volumen, de nuevo hay un aumento de la densidad de los canales de agua de membrana, y el riñón se hace más eficiente en cuanto a la retención de agua. Esto explica la observación clínica común de que la restricción de líquido que inicialmente es eficaz puede tener que ser cada vez más enérgica para mantener un efecto beneficioso. El tratamiento más específico para SIADH consta de bloqueo de los receptores V2 en los riñones. Hay antagonistas de los receptores de vasopresina recientemente aprobados, vaptanos, que aumentan la excreción de agua libre renal (acuaresis) sin excreción de sodio (natriuresis). A diferencia del agonista desmopresina, estos antagonistas son fármacos no peptídicos. El conivaptán es un antagonista de receptor V1A y V2 combinado, disponible para administración intravenosa a pacientes hospitalizados. El tolvaptán es un antagonista selectivo de los receptores V2 que puede administrarse por vía oral y está aprobado para tratar hiponatremia grave (Na sérico <125 mEq/L) en pacientes que presentan síntomas o en los que no se ha logrado la corrección con restricción de líquido. Estudios clínicos con estos agentes indican que serán útiles para tratar la hiponatremia propia de SIADH como la de otras causas. El riesgo de mielinólisis cerebral causada por corrección demasiado rápida del sodio con estos agentes es el mismo que con otras terapias, de modo que las mismas recomendaciones acerca de los índices de corrección del sodio sérico antes descritas se aplicarán a medida que los médicos adquieran más experiencia con estos agentes. RESUMEN En el cuadro 5-3 se comparan y se contrastan entidades fisiopatológicas relacionadas con decremento de la vasopresina, diabetes insípida y exceso de vasopresina, SIADH. OXITOCINA Las características anatómicas y la síntesis de oxitocina son similares a las descritas para la vasopresina. Si bien hay varias acciones en el sistema nervioso central que se han atribuido a la oxitocina (que probablemente actúa como un neurotransmisor), las funciones fisiológicas se limitan a la lactación y el parto. A. Lactación Las hormonas hipotalámicas/hipofisarias cruciales para la lactación son la prolactina y la oxitocina. La secreción de prolactina a partir de la parte anterior de la hipófisis se describe en el capítulo 4, y su actividad primaria es promover la producción de leche. La oxitocina estimula la bajada de leche relacionada con el amamantamiento. La unidad productora de leche de la mama es el sistema alveolar en el cual agrupaciones de células productoras de leche están rodeadas por células mioepiteliales especializadas. La leche se sintetiza en células glandulares de los alvéolos. Los receptores de 05Gardner(115-128).indd 126 oxitocina están ubicados sobre células glandulares y sobre células mioepiteliales a lo largo del conducto. La oxitocina estimula las células a lo largo del conducto para que se acorten, y a los conductos para que se amplíen, lo que aumenta el flujo de leche por los conductos hacia el pezón. La succión de la mama estimula mecanorreceptores o receptores táctiles que ascienden por la médula espinal hacia el núcleo cervical lateral, y finalmente hacia las neuronas magnocelulares oxitocinérgicas en los núcleos supraóptico y paraventricular. Los neurotransmisores desencadenan la liberación de oxitocina. Esta última se libera de una manera pulsátil, lo que produce una acción de bombeo sobre los alvéolos y promueve vaciamiento máximo de leche desde estos últimos. No hay evidencia de un marcapasos central para regular la secreción de oxitocina, y se desconoce el mecanismo de la sincronía entre neuronas oxitocinérgicas individuales. La importancia de la oxitocina en el mantenimiento de la secreción de leche se demuestra en ratones transgénicos con deleción de la síntesis de oxitocina. Estos animales paren a sus crías normalmente, lo que demuestra los sistemas redundantes para el parto, y producen leche normalmente, lo cual indica el papel de la prolactina, pero son incapaces de liberar leche cuando las crías succionan, lo que denota la importancia de la oxitocina para la bajada de la leche. Las crías mueren por deshidratación sin leche en su estómago. La administración de oxitocina a las madres con deleción restituye la secreción de leche, y las crías sobreviven. B. Parto El estrógeno activa muchos eventos que inician el parto y lo estimulan, mientras que la progesterona inhibe estos eventos. Las células miometriales del útero tienen actividad de contracción, y capacidad de respuesta a la oxitocina. Durante el embarazo, se libera oxitocina, pero la oxitocinasa disminuye la concentración plasmática de oxitocina, y la progesterona y relaxina disminuyen la contractilidad intrínseca del miometrio. En seres humanos, hay un aumento notorio de la capacidad de respuesta del útero a la oxitocina a medida que se aproxima el parto. Varias hormonas que no son la oxitocina, entre ellas prostaglandinas, endotelinas, agonistas adrenérgicos, hormona liberadora de corticotropina, glucocorticoides y citocinas, también participan en el inicio del trabajo de parto y la compleción del mismo. El papel más específico de la oxitocina puede ser la liberación de la misma desencadenada por dilatación vaginal y cervical, conocida como el reflejo de Fergusson. Esto puede ser importante en la estimulación del músculo uterino para contraerse al máximo y cerrar vasos sanguíneos para disminuir la pérdida de sangre. Quizá no sorprende que el parto, que es tan importante para la supervivencia de las especies, esté controlado por muchas vías diferentes de estimulación cruzada y actividad de anteroalimentación. Los muchos sistemas redundantes aseguran la supervivencia de las especies. La oxitocina permanece como el estimulante más fuerte de la contracción miometrial, lo que explica su valor como agente terapéutico en la inducción del parto. C. Otras acciones En varias especies se han descrito otras acciones de la oxitocina, incluso el efecto sobre la conducta de los animales, efectos sobre la alimentación y la saciedad, la respuesta al estrés, la estimulación del transporte de espermatozoides, efectos sobre la memoria, y otros por el estilo. No se ha documentado que alguna de éstas tenga importancia fisiológica en seres humanos. 26/8/11 10:32:14 booksmedicos.org CAPÍTULO 5 Hipófisis posterior (neurohipófisis) 127 CUADRO 5–3 Comparación y contraste de la fisiopatología de la DI y del SIADH. Fisiopatología Falta de vasopresina: diabetes insípida Exceso de vasopresina: SIADH Orina Diluida con volumen aumentado—poliuria Concentrada con volumen disminuido o normal Sed Aumentada y protectora—polidipsia No disminuida y no protectora—ingestión normal Sodio sérico Tendencia a la hipernatremia, pero normal alto debido a polidipsia Disminuido—hiponatremia debida a retención de agua Volumen plasmático inicial Disminuido por poliuria Aumentado por retención de agua Sodio urinario Variable Inapropiadamente alta por hiponatremia—natriuresis inducida por expansión de volumen Presentación Poliuria y polidipsia Hiponatremia (en SIADH que acompaña a euvolemia y natriuresis) Ingestión excesiva de agua (polidipsia primaria en la cual la poliuria es normal) Pérdida renal de Na+ (diuréticos, enfermedad de Addison, enfermedad renal, pérdida cerebral de sal) Na+ urinario alto, pero el volumen plasmático es bajo Síntesis de soluto que produce poliuria y polidipsia, p. ej., diabetes mellitus Expansión de volumen, hiperaldosteronismo (insuficiencia cardiaca congestiva, ascitis, etc.), pero el Na+ urinario es bajo Consideraciones de diagnóstico diferencial con los síntomas de presentación y los datos de laboratorio Pérdida de líquido extrecelular (sudoración, diarrea), pero el volumen está disminuido y el Na+ urinario es bajo Decremento o aumento de la síntesis de vasopresina con base en las características anatómicas Tumores con origen o extensión supraselar—lesiones infiltrativas del hipotálamo basal—infundibulitis neurohipofisaria Interrupción de las aferencias inhibidoras provenientes de barorreceptores en el tórax o el SNC Síntesis disminuida o aumentada con base en las características genéticas DI hipotalámica hereditaria—gen AVP autosómico recesivo en neuronas productoras de AVP Producción ectópica de vasopresina por depresión de gen en cáncer Alteración de los mecanismos de control normales Sistema osmorreceptor—lesiones separadas en el área hipotalámica anterior disminuyen la señal positiva hacia neuronas de AVP y disminuyen la AVP Sistema barorreceptor—lesiones difusas en el tórax, el tallo encefálico y el hipotálamo disminuyen las aferencias negativas hacia neuronas de AVP y aumentan la AVP Metabolismo anormal de la vasopresina DI durante el embarazo Ninguno Decremento o incremento de la respuesta de receptor V2 DI nefrogénica—receptor V2 inactivo mutado recesivo ligado a X SIADH nefrogénico—receptor V2 activado mutado—raro—AVP no medible Disminución o aumento de la respuesta de acuaporinas DI nefrogénica—acuaporina 2 inactiva mutada autosómica recesiva Ninguna Análisis de laboratorio diagnósticos pOsm alta con uOsm baja pOsm disminuida con uOsm alta (no diluida al máximo) Na+ urinario inapropiado para la hiponatremia Imágenes diagnósticas—MRI Tratamiento AVP alta en la DI nefrogénica, baja en otras de DI AVP alta en SIADH, pero también todas las causas diferenciales de hiponatremia Enmascarada por deficiencia suprarrenal o tiroidea, que inhibe la excreción de agua libre Cortisol normal, y terapia tiroidea y no diurética; cada una puede causar hiponatremia Cabeza, área supraselar, tumores, infiltrados, tallo ampliado, falta de la mancha brillante de la parte posterior de la hipófisis Tórax—para cualquier enfermedad, pero en especial para el cáncer; cabeza para enfermedad del SNC; todo el cuerpo para cáncer Se estimula el consumo de agua Se restringe el agua Los diuréticos causan contracción de volumen y reducen el volumen urinario en la DI nefrogénica Fármacos que inhiben la acción renal de la vasopresina —demeclociclina Agonistas de receptor de vasopresina—desmopresina Antagonistas de los receptores de vasopresina—vaptanos Si hay hipernatremia, el tratamiento muy enérgico puede disminuir rápidamente la pOsm y producir edema cerebral Inicio agudo = terapia rápida Enfermedad crónica = terapia lenta El tratamiento demasiado enérgico para aumentar con rapidez el Na+ sérico puede producir desmielinización osmótica Copyright © 2005, A.G. Robinson, University of California at Los Angeles. 05Gardner(115-128).indd 127 26/8/11 10:32:14 booksmedicos.org 128 CAPÍTULO 5 Hipófisis posterior (neurohipófisis) REFERENCIAS Referencias generales Morgenthaler NG, Struck J, Jochberger S, Dunser MW. Copeptin: clinical use of a new biomarker. Trends Endocrinol Metab. 2008;19:43. [PMID: 18291667] Robinson AG, Verbalis JG. The posterior pituitary gland. In: Larsen PR, Kronenberg H, Melmed S, Polonsky K, eds. Williams Textbook of Endocrinology. 11th ed. Philadelphia, PA: Elsevier; 2008. Schrier RW, Cadnapaphornchai MA. Renal aquaporin water channels: from molecules to human disease. Prog Biophys Mol Biol. 2003;81:117. [PMID: 12565698] Diabetes insípida Bichet DG. Vasopressin receptor mutations in nephrogenic diabetes insipidus. Semin Nephrol. 2008;28:245. [PMID: 18519085] Fujisawa I. Magnetic resonance imaging of the hypothalamic-neurohypophyseal system. J Neuroendocrinol. 2004;16:297. [PMID: 15089965] Kalelioglu I, Kubat Uzum A, Yildirim A, Ozkan T, Gungor F, Has R. Transient gestational diabetes insipidus diagnosed in successive pregnancies: review of pathophysiology, diagnosis, treatment, and management of delivery. Pituitary. 2007;10:87. [PMID: 17308961] Majzoub JA, Srivatsa A. Diabetes insipidus: clinical and basic aspects. Pediatr Endocrinol Rev. 2006;4:60. [PMID: 17261971] Sands JM, Bichet DG. Nephrogenic diabetes insipidus. Ann Intern Med. 2006;144:186. [PMID: 16461963] Smith D, Finucane F, Phillips J, et al. Abnormal regulation of thirst and vasopressin secretion following surgery for craniopharyngioma. Clin Endocrinol (Oxf ). 2004;61:273. [PMID: 15272926] Smith M. Physiologic changes during brain stem death&#151;lessons for management of the organ donor. J Heart Lung Transplant. 2004;9:S217. [PMID: 15381167] Valenti G, Procino G, Tamma G, Carmosino M, Svelto M. Minireview: aquaporin 2 trafficking. Endocrinology. 2005;146:5063. [PMID: 16150901] SIADH Bartter FC, Schwartz WB. The syndrome of inappropriate secretion of antidiuretic hormone. Am J Med 1967; 42(5):790-806. [PMID:5337379] Ecelbarger CA, Murase T, Tian Y, Nielsen S, Knepper MA, Verbalis JG. Regulation of renal salt and water transporters during vasopressin escape. Prog Brain Res. 2002;139:75. [PMID: 12436927] Feldman BJ, Rosenthal SM, Vargas, GA, et al. Nephrogenic syndrome of inappropriate antidiuresis. N Engl J Med. 2005;352:1884. [PMID: 15872203] Greenberg A, Verbalis JG. Vasopressin receptor antagonists. Kidney Int. 2006;69:2124. [PMID: 16672911] Hartung TK, Schofield E, Short AI, Parr MJ, Henry, JA. Hyponatraemic states following 3,4-methylenedioxymethamphetamine (MDMA, “ecstasy”) ingestion. Quart J Med. 2002;95:431. [PMID: 12096147] Kratz A, Siegel AJ, Verbalis JG, et al. Sodium status of collapsed marathon runners. Arch Pathol Lab Med. 2005;129:227. [PMID: 15679427] Loh JA, Verbalis JG. Disorders of water and salt metabolism associated with pituitary disease. Endocrinol Metab Clin North Am. 2008;37:213. [PMID: 18226738] Sterns RH, Baer J, Ebersol S, Thomas D, Lohr JW, Kamm DE. Organic osmolytes in acute hyponatremia. Am J Physiol. 1993;264:F833. [PMID: 8498536] Sterns RH, Thomas DJ, Herndon RM. Brain dehydration and neurologic deterioration after rapid correction of hyponatremia. Kidney Int. 1989;35:69. [PMID: 2709662] 05Gardner(115-128).indd 128 Verbalis JG, Murase T, Ecelbarger CA, Nielsen S, Knepper MA. Studies of renal aquaporin-2 expression during renal escape from vasopressin-induced antidiuresis. Adv Exp Med Biol. 1998;449:395. [PMID: 10026831] Pérdida cerebral de sal Berkenbosch JW, Lentz CW, Jimenez, DF, Tobias JD. Cerebral salt wasting syndrome following brain injury in three pediatric patients: suggestions for rapid diagnosis and therapy. Pediatr Neurosurg. 2002;36:75. [PMID: 11893888] Betjes MG. Hyponatremia in acute brain disease: the cerebral salt wasting syndrome. Eur J Intern Med. 2002;13:9. [PMID: 11836078] Cerda-Esteve M, Cuadrado-Godia E, Chillaron JJ, et al. Cerebral salt wasting syndrome: review. Eur J Intern Med. 2008;19:249. [PMID: 18471672] Donati-Genet PC, Dubuis JM, Girardin E, Rimensberger PC. Acute symptomatic hyponatremia and cerebral salt wasting after head injury: an important clinical entity. J Pediatr Surg. 2001;36:1094. [PMID: 11431791] Palmer BF. Hyponatremia in patients with central nervous system disease: SIADH versus CSW. Trends Endocrinol Metab. 2003;14:182. [PMID: 12714279] Sviri GE, Feinsod M, Soustiel JF. Brain natriuretic peptide and cerebral vasospasm in subarachnoid hemorrhage. Clinical and TCD correlations. Stroke. 2000;31:118. [PMID: 10625725] von Bismarck P, Ankermann T, Eggert P, Claviez A, Fritsch MJ, Krause MF.. Diagnosis and management of cerebral salt wasting (CSW) in children: the role of atrial natriuretic peptide (ANP) and brain natriuretic peptide (BNP). Childs Nerv Syst. 2006;22:1275. [PMID: 16607534] Parto Blanks AM, Thornton S. The role of oxytocin in parturition. Br J Obstet Gyn. 2003;110(suppl 20):46. [PMID: 12763111] Brown AG, Leite RS, Strauss JF, 3rd. Mechanisms underlying “functional” progesterone withdrawal at parturition. Ann N Y Acad Sci. 2004;1034:36. [PMID: 15731298] Gross G, Imamura T, Muglia LJ. Gene knockout mice in the study of parturition. J Soc Gynecol Investig. 2000;7:88. [PMID: 10785607] Hertelendy F, Zakar T. Prostaglandins and the myometrium and cervix. Prostaglandins Leukot Essent Fatty Acids. 2004;70:207. [PMID: 14683694] Smith JG, Merrill DC. Oxytocin for induction of labor. Clin Obstet Gynecol. 2006;49:594. [PMID: 16885666] Smith R. Parturition. N Engl J Med. 2007;356:271. [PMID: 17229954] Young WS, 3rd, Shepard E, Amico J, et al. Deficiency in mouse oxytocin prevents milk ejection, but not fertility or parturition. J Neuroendocrinol. 1996;8:847. [PMID: 8933362] Lactación Buhimschi CS. Endocrinology of lactation. Obstet Gynecol Clin North Am. 2004;31: 963. [PMID: 15550345] Neville MC, Morton J, Umemura S. The transition from pregnancy to lactation. Pediatr Clin North Am. 2001;48:35. [PMID: 11236732] Otra sobre oxitocina Marazziti D, Catena Dell’osso M. The role of oxytocin in neuropsychiatric disorders. Curr Med Chem. 2008;15:698. [PMID: 18336283] 26/8/11 10:32:14 booksmedicos.org C Crecimiento A 6 P Í T U L O Dennis Styne, MD ACTH ALS cAMP CPHD EGF EGF-R FGF FGF-R GH GHBP GHRH GnRH hCG hCS HDL HESX1 hGH IGHD IGF-I IGF-II IGFBP Adrenocorticotropina Subunidad ácido-lábil Monofosfato de adenosina cíclico Deficiencia combinada de hormona hipofisaria Factor de crecimiento epidérmico Receptor del factor de crecimiento epidérmico Factor de crecimiento de fibroblastos Receptor del factor de crecimiento de fibroblastos Hormona de crecimiento Proteína transportadora de la hormona de crecimiento Hormona liberadora de hormona de crecimiento Hormona liberadora de gonadotropina Gonadotropina coriónica humana Somatomamotropina coriónica humana Lipoproteína de alta densidad Homeodominio Hesx1 Hormona de crecimiento humana Deficiencia aislada de hormona de crecimiento Factor de crecimiento tipo insulina I Factor de crecimiento tipo insulina II Proteína de unión a factor de crecimiento tipo insulina La evaluación del crecimiento en estatura es una parte esencial del examen pediátrico. El crecimiento es un índice importante de salud física y mental, y de la calidad del ambiente psicosocial del niño; los problemas crónicos en cualquiera de estas áreas pueden reflejarse en una tasa de crecimiento disminuida, que puede ser un indicio crucial respecto al comienzo de la enfermedad. Se considerarán las influencias sobre el crecimiento normal, el patrón de crecimiento normal, la medición del crecimiento, y las enfermedades que llevan a trastornos del crecimiento. IUGR Retraso o restricción del crecimiento intrauterino JAK-STAT Cinasa Janus-transductores de señal y activadores de la transcripción LDL Lipoproteínas de baja densidad LH Hormona luteinizante LS Segmento inferior MC4R Receptor de melanocortina 4 NSD1 Proteína de dominio SET de unión a receptor nuclear 1 Pit1/ Factor de transcripción específico de hipófisis 1 POU1F1 u homeosecuencia clase 1 POU 1 PTH Hormona paratiroidea PTPN11 Proteína tirosina fosfatasa no receptora tipo 11 RTA Acidosis tubular renal SOD Displasia septoóptica SGA Pequeño para la edad gestacional SHOX Homeosecuencia de la baja estatura SRIF Somatostatina TBG Globulina de unión a tiroxina TRH Hormona liberadora de tirotropina TSH Tirotropina US Segmento superior CRECIMIENTO NORMAL CRECIMIENTO INTRAUTERINO El crecimiento de un feto empieza con una célula fertilizada única, y termina con la diferenciación hacia más de 200 tipos de células, aumento de la longitud de 5 000 veces, del área de superficie de 6 × 106 veces, y del peso de 6 × 1012 veces. Todo esto lleva a un recién nacido de aproximadamente 3 kg (7 libras). En general, el crecimiento del 129 06Gardner(129-162).indd 129 26/8/11 10:37:24 booksmedicos.org 130 CAPÍTULO 6 Crecimiento feto depende de la disponibilidad de oxígeno y nutrición suficientes suministrados por la placenta, y está organizado por un grupo de factores de crecimiento, todos supervisados por un plan genético básico. Los factores genéticos son más importantes en etapas tempranas de la gestación, mientras que el ambiente materno adquiere mayor importancia al final de la gestación. La definición clásica del pequeño para la edad gestacional (SGA), aunque es un poco arbitraria, es un peso al nacer dos desviaciones estándar por debajo de la media o por debajo del quinto percentil para el peso al nacer, o peso al nacer de menos de 2 500 g para un lactante a término en EUA. El término retraso del crecimiento intrauterino o restricción del crecimiento intrauterino (IUGR) no es sinónimo de SGA, porque IUGR se refiere a la velocidad de crecimiento intrauterino disminuida que se nota en una ecografía. Se dispone de estadísticas y cuadros que muestran diversos percentiles de peso para la edad gestacional a fin de determinar cuáles lactantes prematuros son SGA y cuáles pesos son apropiados para la edad gestacional. En alrededor de 20% de los lactantes SGA persiste la talla baja durante la niñez y la adultez, en contraste con los lactantes prematuros apropiados para la edad gestacional, que son de menor tamaño al nacer pero por lo general experimentan puesta al día del crecimiento durante los primeros dos años. Los lactantes SGA que no experimentan puesta al día del crecimiento hacia los dos años de edad pueden ser idóneos para terapia con hormona de crecimiento. Estudios recientes sugieren que los bebés pretérmino, AGA que muestran crecimiento inadecuado durante los primeros tres meses después del nacimiento siguen patrones de crecimiento similares a los de lactantes SGA; así, la consideración de terapia con GH puede estar justificada a medida que esta situación se estudia más. PLACENTA La placenta, al actuar como un órgano endocrino, influye sobre casi todos los aspectos del crecimiento fetal, incluso el suministro de nutrición y oxígeno suficientes, y regulación de hormonas y factores de crecimiento. El suministro o control aberrante de cualquiera de estos factores afecta el crecimiento fetal; el peso placentario por lo general guarda relación directa con el peso al nacer. HORMONAS DE CRECIMIENTO CLÁSICAS Y CRECIMIENTO FETAL Las hormonas que median el crecimiento posnatal no necesariamente desempeñan los mismos papeles en el crecimiento fetal. La hormona de crecimiento (GH) está presente en concentración muy alta en el feto, en contraste con la presencia limitada de receptores de GH. Si bien esta discrepancia sugiere actividad limitada de la GH en el feto, la GH tiene un papel en el crecimiento fetal según se refleja en la desviación estándar (SD) del peso al nacer promedio de 1 (SD) por debajo de la media en lactantes con deficiencia de GH. Los lactantes con resistencia a la GH debido a receptores de GH anormales, reducidos o faltantes (p. ej., síndrome de Laron) tienen concentración alta de GH y concentración sérica baja del factor de crecimiento tipo insulina (IGF)-I; también tienen decremento de la estatura y el peso al nacer. La deficiencia de hormona tiroidea no afecta de manera directa el peso al nacer de seres humanos, pero la gestación prolongada puede ser una característica del hipotiroidismo congénito, y este factor aumentará por sí mismo el peso. El lactógeno placentario no ejerce efectos sobre el tamaño al nacer en seres humanos. Empero, la concentración de GH derivada de la placenta (proveniente del gen GHV ) está significativamente disminuida en el suero de una embarazada que porta un feto con IUGR. 06Gardner(129-162).indd 130 FACTORES DE CRECIMIENTO Y ONCOGENES EN EL CRECIMIENTO FETAL Los oncogenes pueden ser la causa de crecimiento neoplásico durante la vida posnatal, pero la expresión de estos genes es importante en el desarrollo normal de muchos órganos del feto. Sorprendentemente, los mismos oncogenes que causan neoplasia posnatal, se evita que causen tumores en el feto que se está diferenciando normalmente. Por ejemplo, una mutación en el gen von Hippel-Lindau predispone a hemangioblastomas retiniano, cerebeloso y espinal, carcinomas de células renales y feocromocitomas, pero el gen VHL normal se expresa en las tres capas de células germinales del embrión y en el sistema nervioso central (SNC), los riñones, los testículos y los pulmones del feto, lo que sugiere una participación de este gen en el desarrollo fetal normal. FACTORES DE CRECIMIENTO TIPO INSULINA, RECEPTORES Y PROTEÍNAS DE UNIÓN IGF-I en el feto está regulado por factores metabólicos que no son la GH, en contraste con la dependencia de la generación de IGF-I, de la GH, durante la vida posnatal. Una explicación es que hay menos receptores de GH en el feto que después del nacimiento. En el feto humano, la GH sérica disminuye durante etapas más tardías de la gestación debido a la maduración del control negativo del SNC, mientras que el IGF-I y la proteína de unión a IGF (IGFBP)-3 séricos aumentan durante la gestación, lo que demuestra su independencia de la estimulación por GH. Estudios de ratones con deleción (que carecen de diversos factores de crecimiento o proteínas de unión) indican que el IGF-II tiene un papel en el crecimiento al principio de la gestación, y que el IGF-I tiene uno durante etapas más avanzadas de la gestación. La deleción de receptores de IGF tipo 1 lleva a fracaso más profundo del crecimiento que el que se encuentra en los ratones con deleción de IGF-I sola, lo que sugiere que factores que no son el IGF-I (p. ej., IGF-II) ejercen efectos sobre el crecimiento fetal por medio del receptor tipo 1. El estudio de ratones transgénicos que sobreexpresan IGFBP apoya los conceptos de que el IGFBP-1 excesivo aminora el crecimiento fetal, mientras que el IGFBP-3 excesivo lleva a organomegalia selectiva. Por ejemplo, la sobreexpresión de IGFBP-3 en ratones llevó a organomegalia del bazo, el hígado y el corazón, aunque el peso al nacer no fue diferente del de ratones normales. Aunque persisten las controversias acerca de algunos de los datos respecto a los IGF y el crecimiento fetal, un resumen del sistema de IGF complejo en el feto, con base en la evidencia proveniente de diversas especies, parece aplicarse al ser humano como sigue: 1. Los IGF son detectables en muchos tejidos fetales desde el primer trimestre en adelante. 2. Las concentraciones de IGF en la circulación fetal aumentan durante el embarazo, y al término la concentración de IGF-I guarda relación directa con el peso al nacer. 3. En ratones, la alteración de los genes IGF lleva a retraso acentuado del crecimiento. 4. Al final del primer trimestre hay un aumento notorio de las concentraciones de IGFBP-1 e IGFBP-2 en el líquido amniótico. 5. Las principales proteínas de unión en el feto humano son IGFBP-1 e IGFBP-2. 26/8/11 10:37:24 booksmedicos.org CAPÍTULO 6 6. Desde etapas tan tempranas como las 16 semanas, hay una correlación inversa entre la concentración fetal de IGFBP-1 y el peso al nacer. 7. En la madre, las concentraciones circulantes de IGF-I y de IGFBP-1 aumentan durante el embarazo. 8. La concentración materna de IGFBP-1 está alta en la preeclampsia grave y en el IUGR. 9. La concentración fetal de IGFBP-1 está alta en casos de IUGR, en especial el relacionado con evidencia específica de flujo sanguíneo uteroplacentario reducido. La producción de IGFBP-1 parece ser un indicador sensible de la respuesta a plazo corto o largo a la nutrición fetal reducida. INSULINA Aunque la insulina es un importante factor regulador para el metabolismo de carbohidratos, muchas líneas de evidencia demuestran que es un factor de crecimiento, y que tiene importancia en el crecimiento fetal. La macrosomía es un efecto bien conocido del hiperinsulinismo fetal según se encuentra en el lactante de la madre diabética. Los errores del patrón normal de expresión del gen IGF-II proveniente del cromosoma paterno y del receptor de IGF tipo 2 (para el IGF-II) proveniente del gen derivado de la madre, fundamentan la patogenia del síndrome de Beckwith-Wiedemann. Los lactantes afectados son grandes y tienen concentración alta de insulina. El incremento del peso de más de 20 kilogramos (40 libras) en la embarazada lleva a aumento importante del riesgo de macrosomía fetal en la diabetes mellitus gestacional, así como en aquellas con resultados normales en la prueba de tolerancia a la glucosa. Del mismo modo que la insulina aumentada estimula el crecimiento fetal, los síndromes de deficiencia de insulina fetal, como diabetes mellitus congénita, disgenesia pancreática, o resistencia a la insulina fetal (p. ej., leprechaunismo) se caracterizan por IUGR. Los lactantes hijos de madres diabéticas que presentan enfermedad vascular, hipertensión, o eclampsia o preeclampsia, o todas o una combinación de las anteriores, también tienen IUGR y nacen SGA. En esa situación, está claro que el aporte de nutrientes limitado compromete el crecimiento del lactante. FACTOR DE CRECIMIENTO EPIDÉRMICO El factor de crecimiento epidérmico (EGF) participa en el crecimiento fetal, y la expresión varía con el crecimiento fetal alterado. Microvellosidades purificadas de placentas de lactantes con IUGR tienen fosforilación de receptor del factor de crecimiento epidérmico (EGF-R) placentario, y actividad de tirosina cinasa, disminuidas o nulas. El tabaquismo materno disminuye el peso al nacer un promedio de 200 g; el principal efecto ocurre en etapas avanzadas del embarazo; la placenta muestra respuesta al tabaquismo con cambios importantes de su vascularidad, lo que lleva a la hipoxia fetal. Hay números disminuidos de EGF-R, y afinidad reducida de estos receptores por el EGF en la placenta de fumadoras. Las pacientes hipertensas también tienen números disminuidos de EGF-R placentarios, lo cual puede dar por resultado IUGR. La concentración de EGF en el líquido amniótico normalmente está aumentada cerca del término, pero disminuida en embarazos complicados por IUGR; aunque, por el contrario, no está aumentada en lactantes que son grandes para la edad gestacional. Las concentraciones de EGF en las primeras orinas de lactantes con IUGR y macrosómicos son más bajas que en lactantes testigo. 06Gardner(129-162).indd 131 Crecimiento 131 El EGF administrado a fetos de mono da lugar a maduración histológica y bioquímica de sus pulmones, lo que lleva a mejoría del intercambio de gases y un requerimiento disminuido de apoyo respiratorio. La concentración de apoproteína A del surfactante y la proporción lecitina-esfingomielina, son significativamente más altas en el líquido amniótico de fetos tratados con EGF. Mientras que el EGF no afecta el peso al nacer, se observa aumento significativo del peso de las suprarrenales y del intestino, estandarizados para el peso corporal. Además, el EGF estimula el músculo intestinal, la maduración de enzimas intestinales, y el tamaño y el contenido del intestino, lo que mejora la capacidad del lactante para absorber nutrientes. Por último, el EGF contribuye a la maduración de la corteza suprarrenal fetal, lo que aumenta la expresión de 3-beta-hidroxiesteroide deshidrogenasa. Dado que el EGF puede absorberse por vía oral, esto suscita una pregunta respecto a si podría ser un tratamiento útil para lactantes prematuros o, después del nacimiento, para acelerar la maduración del recién nacido y mejorar la supervivencia en prematuros. FACTOR DE CRECIMIENTO DE FIBROBLASTOS Ratones procesados mediante ingeniería genética, con deficiencia del receptor de factor de crecimiento de fibroblastos 2 (FGF-R), muestran retraso grave del crecimiento y mueren antes de la gastrulación. La emisión aberrante de señales de FGF durante el desarrollo de las extremidades y del esqueleto en el ser humano puede llevar a síndromes de dismorfia. Por ejemplo, la acondrodisplasia se debe a mutaciones del dominio transmembrana del FGF-R tipo 3. FACTORES GENÉTICOS, MATERNOS Y UTERINOS Los factores maternos, a menudo expresados por medio del ambiente uterino, ejercen más influencia sobre el tamaño al nacer que los factores paternos. La estatura de la madre se correlaciona mejor con el tamaño fetal que la estatura del padre. Sin embargo, hay un componente genético para la longitud en el momento del nacimiento que no es específico para sexo. Los lactantes primogénitos son en promedio 100 g más pesados que los lactantes subsiguientes; la edad materna de más de 38 años lleva a decremento del peso al nacer, y los lactantes del sexo masculino son más pesados que los del sexo femenino por un promedio de 150 a 200 g. La nutrición materna inadecuada es la afección más importante que lleva a peso y longitud bajos al nacer en todo el mundo. La enfermedad materna crónica y la preeclampsia también pueden llevar a crecimiento fetal inadecuado. La ingestión de alcohol por la madre tiene graves efectos adversos sobre la longitud y el desarrollo mental del feto, y predispone a otras anormalidades físicas que se observan en el síndrome alcohólico fetal, como microcefalia, retraso mental, hipoplasia del tercio medio de la cara, fisuras palpebrales cortas, nariz con puente ancho, philtrum (surco nasolabial) largo, y borde bermellón de los labios estrecho. Los lactantes afectados nunca se recuperan de esta pérdida de longitud, pero alcanzan tasas de crecimiento normales durante el periodo posnatal. El abuso de otras sustancias y el uso crónico de algunos medicamentos (p. ej., fenitoína) pueden causar IUGR. El tabaquismo de cigarrillos no sólo causa retraso del crecimiento intrauterino sino también decremento del crecimiento posnatal durante hasta cinco años después del nacimiento. La infección materna —más comúnmente toxoplasmosis, rubéola, infección por citomegalovirus, infección por herpes simple, e infección por 26/8/11 10:37:24 booksmedicos.org 132 CAPÍTULO 6 Crecimiento VIH— lleva a muchas anormalidades del desarrollo, así como a longitud corta al nacer. En nacimientos múltiples, el peso de cada feto por lo general es menor que el del feto único promedio. Los tumores o las malformaciones uterinos pueden disminuir el crecimiento fetal. ANORMALIDADES CROMOSÓMICAS Y SÍNDROMES DE MALFORMACIÓN Los lactantes con cariotipo anormal pueden tener síndromes de malformación, y pueden mostrar crecimiento fetal o posnatal inadecuado. Casi nunca se han notado anormalidades endocrinas. En otras fuentes listadas en las referencias al final de este capítulo se encontrará una exposición adicional sobre este extenso tema. ORÍGENES FETALES DE LA ENFERMEDAD DURANTE LA ADULTEZ El síndrome metabólico, “síndrome X”, o el síndrome de resistencia a la insulina consta de: 1) hipertensión; 2) tolerancia alterada a la glucosa, y 3) triglicéridos altos, entre otras características (capítulo 17). La resistencia a la insulina es un dato fundamental, y podría ser la base de casi todas estas complicaciones, o de todas o, de acuerdo con algunos, puede ser sólo un dato del síndrome. El síndrome metabólico es uno de los efectos duraderos de anormalidades en el crecimiento fetal. Evidencia proveniente de muchos estudios internacionales indica una relación entre peso bajo al nacer y peso bajo a un año de edad, y enfermedad crónica durante la adultez. Una opinión contraria es que la puesta al día del crecimiento, más que el peso bajo al nacer, es la causa de estos defectos mucho tiempo después en la vida del niño. La inanición durante los últimos dos trimestres del embarazo, que ocurrió durante la hambruna en Holanda durante la Segunda Guerra Mundial, llevó a un decremento de 8 a 9% del peso al nacer; sin embargo, los lactantes del sexo femenino nacidos en estas condiciones más tarde dieron a luz lactantes de tamaño normal. Por otro lado, en las hambrunas holandesa y de Leningrado, los lactantes nacidos después de inanición de sus madres al principio de la gestación, pero con mejoría de la nutrición materna al final de la gestación, tuvieron tamaño normal al nacer. Con todo, los lactantes del sexo femenino, nacidos de tamaño normal después de esta inanición materna al principio de la gestación, dieron a luz lactantes pequeños (SGA con 300 a 500 g menos). En otras poblaciones, las mujeres con un antecedente de SGA tienden a tener lactantes SGA ellas mismas, y algunos estudios muestran que generaciones de malnutrición deben ir seguidas por generaciones de nutrición normal antes de que haya corrección del peso al nacer de lactantes subsiguientes. El ambiente escaso del feto al principio de la gestación en una madre con grados variables de inanición programa el metabolismo fetal para la supervivencia del feto, pero más tarde en la vida estas técnicas de supervivencia se tornan maladaptativas en un ambiente de abundancia. La resistencia a la insulina durante la vida fetal puede salvar nutrientes de utilización en el músculo, lo que los deja disponibles para el cerebro. Este mecanismo podría servir para minimizar el daño del SNC en el feto durante periodos de malnutrición. La situación es compleja, y no se entiende por completo, pero es el blanco de extensa investigación in vivo, in vitro y en estudios clínicos a largo plazo. El peso al nacer y la tasa de crecimiento posnatal (esto es, puesta al día del crecimiento) —no la premadurez sola— guardan relación inversa con la mortalidad de origen cardiovascular y la prevalencia del síndrome metabólico. Todavía no está claro cuál es la nutrición óptima para que un lactante prematuro o SGA evite esta programación metabólica. 06Gardner(129-162).indd 132 Estudios de niños por lo demás normales pero delgados, que tuvieron un antecedente de SGA, demostraron resistencia a la insulina antes de los años de la adolescencia, lo que apoya el concepto de programación metabólica temprana. Los adultos de la actualidad, que nacieron en los Países Bajos durante la hambruna holandesa, que tuvieron los pesos más bajos al nacer y los pesos maternos más bajos (aquellos sujetos cuyas madres experimentaron malnutrición durante los dos últimos trimestres, antes mencionadas), muestran un grado de resistencia a la insulina que guarda relación directa con su grado de SGA, lo que documenta más la relación entre nutrición fetal insuficiente y la resistencia a la insulina durante la adultez como causa del crecimiento inadecuado. Por otro lado, los lactantes grandes hijos de madres con diabetes mellitus a menudo presentan obesidad y resistencia a la insulina durante la niñez incluso si tienen un periodo de peso normal en el periodo de los primeros cinco años de edad. De manera sorprendente, estudios de la descendencia de madres holandesas expuestas a la hambruna durante la Segunda Guerra Mundial en los primeros dos trimestres (el periodo durante el cual la inanición materna afecta menos el peso al nacer) demostraron una duplicación de la incidencia de obesidad a los 18 años de edad, en comparación con un decremento de 40% de la incidencia de obesidad si el individuo estuvo expuesto a hambruna durante el último trimestre (el periodo durante el cual la inanición materna tiene más repercusiones negativas sobre el peso al nacer). Los individuos nacidos SGA también tienen variaciones del desarrollo puberal y de las hormonas de la reproducción. Las niñas SGA tienden a tener pubertad más temprana, o si la pubertad ocurre a una edad promedio, progresión más rápida de la pubertad o de síndrome de ovarios poliquísticos (PCOS). Los varones adultos que nacieron SGA tienen aromatasa y 5-alfa reductasa aumentadas, lo que demuestra los efectos sobre la reproducción en el varón así como en la mujer. En resumen, el crecimiento prenatal y el crecimiento posnatal temprano afectan de muchas maneras al niño de mayor edad y al adulto. CRECIMIENTO POSNATAL El crecimiento posnatal de estatura sigue un patrón característico en niños normales (figuras 6-1 y 6-2). La tasa de crecimiento general más alta ocurre en el feto; la tasa de crecimiento posnatal más alta, justo después del nacimiento, y sigue una tasa de crecimiento más lenta a mediados de la niñez (figuras 6-3 y 6-4). Hay dos periodos que se caracterizan por brotes de crecimiento breves durante la niñez: el brote de crecimiento durante la lactancia-la niñez entre los uno y medio años y los tres años, y el brote de crecimiento a la mitad de la niñez entre los cuatro y los ocho años. El brote de crecimiento a la mitad de la niñez no ocurre en todos los niños, es más frecuente en niños que en niñas, y su presencia es hereditaria. Después de otra meseta, el aumento notorio de estatura, sigue el brote de crecimiento puberal, que causa una segunda velocidad de crecimiento máxima. A continuación sobreviene el decremento final de la tasa de crecimiento, hasta que las epífisis de los huesos largos se fusionan y el crecimiento cesa. Además, en etapas tempranas de la niñez ocurre un rebote de adiposidad de aumento de peso en aceleración y aumento del índice de masa corporal (BMI) tras un periodo de estabilidad relativa del aumento de peso. Un rebote de adiposidad temprano es un factor de riesgo para la aparición de obesidad más tarde durante la niñez y a partir de entonces. Factores endocrinos A. Hormona de crecimiento y de factores de crecimiento tipo insulina La somatotropina u GH es suprimida por el factor inhi- 26/8/11 10:37:24 booksmedicos.org CAPÍTULO 6 cm 200 195 190 185 180 pulg Crecimiento 133 pulg 78 78 76 76 97º 74 74 90º 72 75º 70 50º 175 68 25º 170 72 70 68 66 10º 66 64 3º 64 165 160 62 62 60 60 58 58 56 56 54 54 52 52 50 50 48 48 46 46 44 44 42 42 40 40 38 38 36 36 34 34 155 150 145 140 135 130 125 120 115 110 105 100 95 90 85 80 75 cm Estatura para la edad Chicos de 2 a 20 años 32 32 30 30 pulg pulg 2 3 4 5 6 7 8 9 10 11 12 13 14 15 16 17 18 19 20 Edad (años) FIGURA 6–1 Tablas de crecimiento para niños en casi todas las situaciones clínicas, que muestran del tercer al nonagésimo séptimo percentiles. Las líneas para el tercer y nonagésimo séptimo percentiles se aproximan a aquellas para −2.5 desviaciones estándar y +2.5 desviaciones estándar desde la media. (Redibujada del original creado por el National Center for Health Statistics en colaboración con el National Center for Chronic Disease Prevention and Health Promotion. http://www.cdc.gov/growthcharts. Publicado el 30 de mayo de 2000 [modificado el 21 de noviembre de 2000].) bidor de la liberación de GH hipotalámico (somatostatina o SRIF) y estimulada por la hormona de liberación de GH (GHRH o GRF) (capítulo 4). El gen que codifica para GH está ubicado en el brazo largo del cromosoma 17 en una agrupación de cinco genes: el GHN codifica para la GH humana (una cadena polipeptídica de 191 aminoácidos única, con peso molecular de 22-kDa); el GHV codifica para una GH variante producida en la placenta; el CSH1 y CSH2 codifican para la prolactina, y el CSHP1 codifica para una molécula de prolactina variante. Una variante de GH hipofisaria de 20-kDa explica 5 a 10% de la GH circulante, y se deriva del mismo gen, GHN, pero se produce mediante empalme alternativo. La variante de 22-kDa está poco caracterizada, pero cuando se deriva del gen placentario, GHV, in vitro tiene menos efecto diabetógeno pero actividad promotora del crecimiento y lipolítica similar. Los efectos de la GH están mediados principalmente por los IGF, pero la GH también estimula de manera directa la lipólisis, el incremento del transporte de aminoácidos hacia los tejidos, y la síntesis aumentada de proteína y glucosa en el hígado. También tiene efecto 06Gardner(129-162).indd 133 directo sobre el crecimiento del cartílago. El exceso de GH causa la resistencia a la insulina y es diabetógeno. La GH se secreta de una manera pulsátil, de modo que la concentración sérica es baja gran parte del día, pero alcanza un máximo durante intervalos breves. Los valores son más altos durante el periodo neonatal inmediato, disminuyen durante la niñez, y aumentan de nuevo como resultado de incremento de la amplitud (pero no de la frecuencia) del impulso durante la pubertad. La secreción de GH disminuye de nuevo durante el envejecimiento. La GH circula en el plasma unida a proteína, la proteína transportadora de GH (GHBP), con una secuencia equivalente a la del dominio de membrana extracelular del receptor de GH. Las características fisiológicas de la GHBP parecen reflejar interrelaciones importantes entre la GH y el receptor de GH (GHR) en términos de efectos sobre el crecimiento. Por ejemplo, los pacientes obesos tienen concentración plasmática más baja de GH, pero concentración más alta de GHBP, mientras que la inanición aumenta las cifras de GH y disminuye las de GHBP. Los pacientes con anormalidades del receptor de 31/8/11 20:19:17 booksmedicos.org 134 CAPÍTULO 6 Crecimiento cm 200 195 190 185 180 pulg pulg 78 78 76 76 74 74 72 72 70 70 97º 175 68 90º 170 68 66 75º 66 64 50º 64 165 160 25º 62 62 10º 155 60 3º 150 60 58 58 56 56 54 54 52 52 50 50 48 48 46 46 44 44 42 42 40 40 38 38 36 36 34 34 145 140 135 130 125 120 115 110 105 100 95 90 85 80 75 cm Estatura para la edad Chicas de 2 a 20 años 32 32 30 30 pulg pulg 2 3 4 5 6 7 8 9 10 11 12 13 14 15 16 17 18 19 20 Edad (años) FIGURA 6–2 Tabla de crecimiento para niñas en casi todas las situaciones clínicas, que muestran el tercer a nonagésimo séptimo percentiles. Las líneas para el tercer y nonagésimo séptimo percentiles se aproximan a aquellas para −2.5 desviaciones estándar y +2.5 desviaciones estándar desde la media. (Redibujada del original creado por el National Center for Health Statistics en colaboración con el National Center for Chronic Disease Prevention and Health Promotion. http://www.cdc.gov/growthcharts. Publicado el 30 de mayo de 2000 [modificado el 21 de noviembre de 2000].) GH (p. ej., enanismo de Laron) también tienen un defecto que se refleja en la concentración sérica de GHBP; aquellos con números disminuidos de receptores de GH tienen decremento de la concentración sérica de GHBP. Los pacientes que son incapaces de dimerizar los receptores de GH para permitir la activación del complejo, o los que tienen defectos intracelulares en el sistema JAK-STAT, no tienen alteración de la concentración de GHBP, pero son de estatura baja. La GH ejerce sus efectos sobre el crecimiento principalmente, pero no únicamente, por medio de los IGF y sus proteínas de unión. El IGF-I y el IGF-II tienen estructuras similares a las de la molécula de proinsulina, pero difieren de la insulina en la regulación, los receptores y los efectos biológicos. Se han elucidado la estructura de los IGF (originalmente llamados factor de sulfatación, y después somatomedina), los genes que se encargan de su producción, y la información acerca de sus características fisiológicas. El IGF recombinante está disponible para uso clínico, y en algunos estudios recientes se comparó el efecto de una combinación de GH e IGF-I para ver si es 06Gardner(129-162).indd 134 más beneficioso que el tratamiento con GH solo. El gen de copia única para el prepro-IGF-I está situado en el brazo largo del cromosoma 12. El procesamiento postraduccional produce la forma madura de 70 aminoácidos; mecanismos de empalme alternativo producen variantes estructurales de la molécula. El receptor de membrana celular de IGF-I (el receptor tipo 1) semeja el receptor de insulina en su estructura que consta de dos cadenas alfa y dos cadenas beta. La unión del IGF-I a receptores tipo 1 estimula la actividad de tirosina cinasa y la autofosforilación de residuos tirosina en el receptor. Esto lleva a diferenciación o división (o ambas) celular. Los receptores de IGF-I están regulados en dirección descendente por concentraciones aumentadas de IGF-I, mientras que las concentraciones de IGF-I disminuidas aumentan los receptores de IGF-I. Las moléculas de IGF en la circulación están en su mayor parte unidas a un 6 IGFBP. El IGFBP-1 y el IGFBP-3 se han estudiado de manera más extensa. El IGFBP-1 es una proteína de 25-kDa, y principalmente inhibe la acción del IGF-I. La concentración sérica de 26/8/11 10:37:24 booksmedicos.org CAPÍTULO 6 Crecimiento 135 13 Velocidad de crecimiento, cm/año 12 Incrementos anuales de estatura Válido para intervalos de medición de 10.2 a 13.8 meses (0.85 a 1.15 años) 11 10 9 P97 8 P75 7 P50 P90 P25 6 P10 5 P3 4 3 2 1 0 Incremento (cm/año = g2 – g1)/(t2 – t1), a la edad (t1 + t2)/2 2 3 4 5 6 7 8 9 10 11 12 13 14 15 16 17 18 19 20 Edad al intervalo medio, años FIGURA 6–3 Tablas de crecimiento creciente para niños, derivadas de niños flamencos y en general aplicables a la población estadounidense. La velocidad de aumento de estatura puede compararse con los percentiles marcados en cada curva. Los incrementos de estatura se calculan durante periodos de no menos de 10.2 meses (0.85 años) y no más de 13.8 meses (1.15 años) para evitar el efecto de la variación estacional del crecimiento, y para reducir el efecto del error de medición sobre la estimación del incremento anual de estatura, este último calculado como la diferencia entre mediciones de estatura (g2 – g1) dividida por el tamaño del intervalo (t2 – t1). Esta fórmula también se muestra en las tablas para incrementos anuales de estatura. Es importante graficar los incrementos a una edad que corresponde al centro del intervalo, esto es, en la edad (t1 + t2)/2. (Modificada de Flemish Growth Charts 2004. Accedido en http://www.vub.ac.be/groeicurven/files/2-20050604-EP2-20M.pdf ). 13 Velocidad de crecimiento, cm/año 12 11 Incrementos anuales de estatura Válido para intervalos de medición de 10.2 a 13.8 meses (0.85 a 1.15 años) 10 P97 9 P90 P75 8 P50 7 P25 6 P3 P10 5 4 3 2 1 0 Incremento (cm/año = g2 – g1)/(t2 – t1), a la edad (t1 + t2)/2 2 3 4 5 6 7 8 9 10 11 12 13 14 15 16 17 18 19 20 Edad al intervalo medio, años FIGURA 6–4 Tablas de crecimiento creciente para niñas, derivadas de niños flamencos y en general aplicables a la población estadounidense. La velocidad de aumento de estatura puede compararse con los percentiles marcados en cada curva. Los incrementos de estatura se calculan durante periodos de no menos de 10.2 meses (0.85 años) y no más de 13.8 meses (1.15 años) para evitar el efecto de la variación estacional del crecimiento, y para reducir el efecto del error de medición sobre la estimación del incremento anual de estatura, este último calculado como la diferencia entre mediciones de estatura (g2 – g1) dividida por el tamaño del intervalo (t2 – t1). Esta fórmula también se muestra en las tablas para incrementos anuales de estatura. Es importante graficar los incrementos a una edad que corresponde al centro del intervalo, esto es, en la edad (t1 + t2)/2. (Modificada de Flemish Growth Charts 2004. Accedido en http://www.vub.ac.be/groeicurven/files/2-20050604-EP2-20F.pdf.) 06Gardner(129-162).indd 135 26/8/11 10:37:24 booksmedicos.org 136 CAPÍTULO 6 Crecimiento IGFBP-1 es inversamente proporcional a la concentración de insulina. Esta proteína no parece estar regulada por la GH. Está presente a concentración alta en el suero fetal y el líquido amniótico. La concentración sérica en recién nacidos de IGFBP-1 es inversamente proporcional al peso al nacer. El IGF-I circula unido a IGFBP-3 y una subunidad ácido-lábil (ALS) en un complejo de 150-kDa. Las anormalidades de la ALS llevan a crecimiento disminuido. La concentración sérica de IGFBP-3 es directamente proporcional a la concentración de GH, pero también al estado nutricional. En la malnutrición, las concentraciones de IGFBP-3 e IGF-I disminuyen, mientras que la GH aumenta al igual que la IGFBP-1. El IGF-I también regula de manera directa la IGFBP-3. La IGFBP-3 aumenta con la edad durante la niñez; se alcanzan valores más altos durante la pubertad; sin embargo, el patrón de cambio del IGF-I en la pubertad es diferente del de IGFBP-3. La proporción molar entre IGF-I e IGFBP-3 aumenta en el momento de la pubertad, lo que sugiere que más IGF-I está libre para influir sobre el crecimiento durante este periodo. El IGF-I se produce en casi todos los tejidos, y se exporta hacia células vecinas para que actúe sobre ellas de una manera paracrina, o sobre la célula de origen de un modo autocrino. Así, la concentración sérica de IGF-I puede no reflejar las acciones más importantes de este factor de crecimiento. El hígado es un sitio importante de síntesis de IGF-I, y gran parte del IGF-I circulante probablemente se origina en ese órgano; la concentración sérica de IGF-I varía en la enfermedad del hígado; disminuye con reducciones de la masa hepática funcional. El IGF-I es un factor de progresión, de modo que una célula que ha quedado expuesta a un factor de competencia, como el factor de crecimiento derivado de plaquetas (PDGF) en la etapa G0 del ciclo celular y que ha progresado hacia G1 puede, con la exposición a IGF-I en G1, pasar por división en la fase S del ciclo celular. Además de los efectos estimuladores del IGF-I sobre el crecimiento de cartílago, el IGF-I tiene efectos estimuladores sobre la hematopoyesis, la esteroidogénesis ovárica, la proliferación y diferenciación de mioblastos, y la diferenciación del cristalino. La producción de IGF-I era escasa hasta que se hizo posible la producción por medio de tecnología de DNA recombinante. La administración de IGF-I en estudios clínicos aumentó la retención de nitrógeno y disminuyó el nitrógeno ureico sanguíneo. En pacientes resistentes a la GH (enanos de Laron), el IGF-I estimula el crecimiento en ausencia de GH. Recientemente la Food and Drug Administration (FDA) aprobó el IGF-I para uso en estatura baja debida a deficiencia de IGF-I primaria. El IGF-I quizá resulte útil en el tratamiento de diversas enfermedades o estados clínicos, como estados catabólicos, incluso el periodo posoperatorio y quemaduras, además de estatura baja, pero la experiencia es limitada. Algunos expertos usan GH en estas situaciones, y algunas publicaciones muestran resultados beneficiosos. El IGF-II es un péptido de 67 aminoácidos. El gen que codifica para el prepro-IGF-II está ubicado en el brazo corto del cromosoma 11, cerca del gen que codifica para la preproinsulina. El receptor de IGF tipo 2 se une de preferencia al IGF-II, y es idéntico al receptor de manosa 6-fosfato, una proteína transmembrana de cadena única. Aunque la mayor parte de los efectos del IGF-II parecen estar mediados por su interacción con el receptor tipo 1, se han descrito acciones independientes del IGF-II, mediante el receptor tipo 2. La concentración plasmática de IGF varía con la edad y con el estado fisiológico. La concentración de IGF-I es baja al término en 06Gardner(129-162).indd 136 recién nacidos, y permanece relativamente baja durante la niñez hasta que se alcanza un máximo durante la pubertad; los valores aumentan hasta cifras más altas que en cualquier otro momento de la vida. A continuación el IGF-I sérico disminuye hasta cifras propias del adulto: valores más altos que durante la niñez pero más bajos que durante la pubertad. Con la edad, las concentraciones séricas de GH e IGF-I disminuyen. La concentración de IGF-I muestra correlación más alta en gemelos monocigóticos que en gemelos dicigóticos del mismo sexo, lo que indica un efecto genético sobre la regulación de la concentración de IGF-I. La deficiencia de GH lleva a concentraciones séricas más bajas de IGF-I e IGF-II, mientras que el exceso de GH lleva a IGF-I alto, pero no a incremento del IGF-II por arriba de lo normal. Dado que el IGF-I sérico es más bajo durante estados de deficiencia nutricional, el IGF-I no es un recurso perfecto en el diagnóstico diferencial de estados de crecimiento inadecuado, que a menudo incluyen estado nutricional alterado. El IGF-I suprime la secreción de GH mediante un mecanismo de retroacción negativo, de modo que los pacientes que carecen de receptores de GH (enanos de Laron), o que son incapaces de producir IGF-I, tienen concentración alta de GH pero insignificante de IGF-I. Raros pacientes con crecimiento inadecuado que carecen de receptores de IGF-I tienen concentración alta de IGF-I que no ejerce actividad biológica. B. Hormona tiroidea Como se mencionó, los recién nacidos con hipotiroidismo congénito tienen estatura normal, pero si se dejan sin tratamiento, manifiestan crecimiento en extremo inadecuado poco después del nacimiento. Los lactantes con hipotiroidismo congénito no tratados sufren retraso permanente del desarrollo, de modo que se necesita tratamiento temprano. Las pruebas de detección en recién nacidos para hipotiroidismo congénito son universales en Estados Unidos y en casi todos los países. El hipotiroidismo adquirido lleva a un notorio decremento de la tasa de crecimiento, pero no a defectos intelectuales permanentes. El avance de la edad ósea está muy retrasado en el hipotiroidismo, por lo general más que en la deficiencia de GH, y se observa disgenesia epifisaria a medida que progresa la calcificación de las epífisis. Hay retraso del decremento normal de la proporción entre el segmento superior y el inferior con la edad (figura 6-5) y, por ende, la proporción es alta, debido a crecimiento inadecuado de las extremidades inferiores en el hipotiroidismo. C. Esteroides sexuales Los esteroides sexuales gonadales ejercen una importante influencia sobre el brote de crecimiento puberal, mientras que la falta de estos factores no es de gran importancia en el crecimiento prepuberal. El exceso de esteroides sexuales gonadales y suprarrenales puede causar un aumento agudo de la tasa de crecimiento, así como la aparición y progresión prematuras de caracteres sexuales secundarios. Si no se abaten, los esteroides sexuales aumentados mediados por estrógeno causarán avance de la edad esquelética, fusión prematura de las epífisis, y estatura adulta baja. El aumento puberal de los esteroides gonadales ejerce efectos directos e indirectos sobre la producción de IGF-I. El estradiol (secretado o aromatizado a partir de la testosterona) estimula de manera directa la producción de IGF-I a partir del cartílago, y aumenta también la secreción de GH, que estimula de manera indirecta la producción de IGF-I. Ambas acciones parecen tener importancia en el brote de crecimiento puberal. 26/8/11 10:37:24 booksmedicos.org CAPÍTULO 6 137 Disease Control and Prevention (CDC) en 2001 no son específicas para grupo étnico porque se cree que las diferencias de crecimiento importantes entre grupos étnicos se deben al estado socioeconómico y la nutrición más que a la dotación genética. De hecho, la Organización Mundial de la Salud (OMS) ha creado tablas de crecimiento relevantes internacionalmente para todas las poblaciones. 1.20 1.10 +2 SD 1.00 US:LS +1 SD Media −1 SD 0.90 −2 SD 0.80 4 6 8 10 12 Edad (años) 14 16 18 FIGURA 6–5 Proporciones normales entre segmentos superior e inferior (US:LS), con base en datos en 1 015 niños de raza blanca. Los valores son un poco más bajos para niños de raza negra. (Reproducida, con autorización, de McKusick V. Hereditable Disorders of Connective Tissue. 4th ed. St. Louis: CV Mosby; 1972.) D. Glucocorticoides Los glucocorticoides endógenos o exógenos en exceso suspenden con rapidez el crecimiento; este efecto ocurre más rápidamente que el aumento de peso. La falta de glucocorticoides tiene poco efecto sobre el crecimiento si el individuo está bien en clínica en otros aspectos (p. ej., en ausencia de hipotensión o hipoglucemia). Otros factores A. Factores genéticos Los factores genéticos influyen sobre la estatura adulta. Hay correlación entre la estatura media de ambos padres y la estatura del niño; en la figura 6-6 se presentan métodos apropiados para utilizar este fenómeno y determinar la estatura blanco para un niño. Hay un cambio en el crecimiento. Estos efectos son específicos para sexo. B. Factores socioeconómicos En todo el mundo, la causa más común de estatura baja es la pobreza y sus efectos. Así, la mala nutrición, en la higiene deficiente y la mala salud influyen sobre el crecimiento tanto antes como después del nacimiento. La infección parasitaria por gusanos endémicos es prevaleciente en países menos desarrollados, y aminora mucho el crecimiento y disminuye la energía. En personas del mismo grupo étnico y en la misma ubicación geográfica, las variaciones de la estatura a menudo son atribuibles a factores socioeconómicos. Por ejemplo, los individuos japoneses nacidos y criados en Norteamérica después de la Segunda Guerra Mundial en general fueron más altos que los nacidos en Japón que inmigraron a Norteamérica. Por el contrario, cuando los factores son iguales, las diferencias de la estatura promedio entre diversos grupos étnicos son principalmente de origen genético. Las tablas de crecimiento más nuevas para niños en EUA publicadas por los Centers for 06Gardner(129-162).indd 137 Crecimiento C. Factores nutricionales La influencia de la malnutrición explica gran parte de la discrepancia socioeconómica de la estatura antes mencionada, pero la malnutrición puede ocurrir en medio de la abundancia, y siempre debe sospecharse en trastornos del crecimiento. Es posible que el crecimiento inadecuado se atribuya a otros factores cuando en realidad la causa son deficiencias nutricionales. Por ejemplo, se creyó que los sherpa tienen estatura baja principalmente debido a factores genéticos o los efectos de la altitud elevada al vivir en las laderas del monte Everest; sin embargo, el complemento nutricional aumentó la estatura en este grupo, lo que demostró los efectos de la nutrición adecuada. El mundo desarrollado hace especial hincapié en el aspecto, y las mujeres representadas como bellas en los medios de comunicación se caracterizan por ser delgadas. Números importantes de niños, principalmente adolescentes, disminuyen de manera voluntaria su ingestión calórica, incluso si no son obesos; esto explica algunos casos de crecimiento inadecuado. La enfermedad crónica, que dificulta la nutrición adecuada, a menudo lleva a estatura baja. Por ejemplo, la displasia broncopulmonar disminuye el crecimiento hasta cierto grado porque aumenta las demandas metabólicas; desvía el uso de nutrientes hacia otros aspectos, y no hacia el crecimiento; la nutrición mejorada aumenta el crecimiento en estos pacientes. La enfermedad celiaca es otro trastorno común que altera el crecimiento, el desarrollo puberal, y la adquisición de hueso. Los problemas de alimentación en lactantes, originados por falta de experiencia de los padres o por interacciones inadecuadas entre progenitor e hijo (privación materna), pueden explicar crecimiento inadecuado. Las dietas que constituyen modas pasajeras, como las dietas veganas construidas de manera inadecuada que colocan a los niños en riesgo de deficiencia de vitamina B12 o de hierro, así como la manipulación importante de la dieta, como una dieta baja en grasa demasiado estricta, puede colocar a los niños en riesgo de deficiencia de vitaminas liposolubles. La inanición deliberada de niños impuesta por quienes les prestan cuidado es una forma extrema de abuso infantil que puede descubrirse por vez primera debido a crecimiento inadecuado. Sorprendentemente, la obesidad aumenta la concentración de IGF-I al aumentar los receptores de GH aun cuando la secreción de GH está suprimida hasta cifras que podrían sugerir deficiencia de GH. Hay importantes cambios endocrinos relacionados con la malnutrición. Son notables el decremento de los receptores de GH o los defectos posreceptor en la acción de la GH, lo que lleva a decremento de la producción de IGF-I y concentración disminuida de IGF-I sérico. Los resultados característicos de la malnutrición son un aumento de la GH sérica y un decremento del IGF-I. La IGFBP-1, un supresor de los efectos del IGF-I, está alta en la obesidad. D. Factores psicológicos La dinámica intrafamiliar aberrante, el estrés psicológico, o la enfermedad psiquiátrica, pueden inhibir el crecimiento sea al alterar la función endocrina o por efectos secundarios sobre la nutrición (enanismo psicosocial o privación materna). Es esencial diagnosticar las situaciones que podrían sugerir estados de enfermedad orgánica puesto que el método de manejo es muy diferente. 26/8/11 10:37:24 booksmedicos.org 138 CAPÍTULO 6 cm 200 195 190 185 180 Crecimiento pulg pulg 78 78 76 76 97º 74 74 90º 72 75º 70 50º 175 68 25º 170 72 70 +2 SD 68 66 10º 66 64 3º 64 165 MPH Padre 160 62 62 60 60 58 58 56 56 54 54 52 52 50 50 48 48 46 46 44 44 42 42 40 40 38 38 36 36 34 34 155 Madre –2 SD 150 145 140 135 130 125 120 115 110 105 100 95 90 85 80 75 cm Estatura para la edad Chicos de 2 a 20 años 32 32 30 30 pulg pulg 2 3 4 5 6 7 8 9 10 11 12 13 14 15 16 17 18 19 20 Edad (años) FIGURA 6–6 Determinación de la estatura blanco en una familia de estatura más baja. Este niño de 10 años de edad mide 124 cm de estatura, su madre mide 154.94 cm (61 pulgadas) de estatura (los adultos estadounidenses recuerdan su estatura en pulgadas y pies pero, si está disponible, su estatura en realidad debe medirse en centímetros), y el padre mide 160.02 cm (63 pulgadas) de estatura. Se añaden 12.7 cm (5 pulgadas) a la estatura de la madre para convertir su percentil de estatura en el percentil equivalente en la tabla de niño varón. (Si se estuviera considerando una hija cuya estatura se grafica en una tabla de niña, la estatura de la madre se graficaría de manera directa y se restarían 12.7 cm [5 pulgadas] de la estatura del padre para corregir su percentil de estatura al equivalente para una mujer adulta.) La estatura corregida de ella y la del padre se grafican en la parte de derecha extrema de la tabla donde se despliegan las estaturas de adulto. La estatura media de ambos padres se calcula al añadir la estatura del padre a la estatura de la madre corregida, y la suma se divide entre dos; el resultado es la estatura blanco. Los límites de dos desviaciones estándar (SD) por arriba y por abajo de la estatura blanco se despliegan al graficar 2 SD (∼4 pulgadas por arriba y por abajo de la estatura blanco). Este proceso es equivalente a mover el quincuagésimo percentil para la población estadounidense hacia un quincuagésimo percentil conceptual para la familia que se está considerando. Es evidente que la estatura del niño, aunque está por debajo del tercer percentil para Estados Unidos, está dentro de los límites de los percentiles descritos mediante ± 2 SD desde la estatura blanco, y el niño parece caer dentro del patrón genético de la familia. La velocidad de crecimiento y el grado de maduración esquelética son algunos de los factores necesarios para evaluar con mayor detalle a este niño. 06Gardner(129-162).indd 138 26/8/11 10:37:25 booksmedicos.org CAPÍTULO 6 E. Enfermedad crónica Muchas enfermedades sistémicas crónicas interfieren con el crecimiento de manera independiente de mala nutrición. Por ejemplo, la insuficiencia cardiaca congestiva y el asma, si no se controlan, se relacionan con estatura disminuida; en algunos casos, la estatura adulta está dentro del rango normal porque el crecimiento continúa durante un periodo más prolongado. Los hijos de madres con infección por VIH a menudo son pequeños al nacer, y tienen aumento de la incidencia de crecimiento posnatal inadecuado, desarrollo tardío de la edad ósea, y concentración reducida de IGF-I. Además, puede aparecer disfunción tiroidea, lo que complica más el patrón de crecimiento. Los lactantes hijos de madres infectadas por VIH, que no están infectados, pueden mostrar puesta al día del crecimiento. Puesta al día del crecimiento La corrección de los trastornos que retrasan el crecimiento puede ir seguida de manera temporal por una tasa de crecimiento anormalmente alta a medida que el niño se aproxima a la estatura normal para la edad. Esta puesta al día del crecimiento ocurre después del inicio de terapia para hipotiroidismo y deficiencia de GH, tras corrección de exceso de glucocorticoide, y luego de tratamiento apropiado de muchas enfermedades crónicas, como enfermedad celiaca. La puesta al día del crecimiento por lo general es breve, y va seguida por una tasa de crecimiento más estándar. La puesta al día del crecimiento después de haber nacido SGA puede no ser beneficiosa puesto que se enlaza con cierta evidencia de enfermedad metabólica, en particular resistencia a la insulina, en etapas más avanzadas de la vida. MEDICIÓN DEL CRECIMIENTO La medición exacta de la estatura es parte esencial del examen físico de niños y adolescentes. El inicio de una enfermedad crónica a menudo puede determinarse por un punto de inflexión en la tabla de crecimiento. En otros casos, una tabla de crecimiento detallada indica una tasa de crecimiento constante normal en un niño que se observa que es de estatura baja para la edad. Si se mantienen registros de crecimiento cuidadosos, en ese paciente puede hacerse un diagnóstico de retraso constitucional del crecimiento y de la adolescencia, o de estatura baja genética; sin mediciones previas, el niño podría quedar sujeto a pruebas diagnósticas innecesarias, o puede haber meses de retraso conforme el crecimiento del niño finalmente se vigila con sumo cuidado. La técnica de medición inadecuada puede sugerir falta de crecimiento en un niño que está creciendo normalmente, lo que también sujeta al niño a práctica de pruebas innecesarias. Estatura En 2001, el National Center for Health Statistics (NCHS) revisó las tablas de crecimiento para niños en Estados Unidos (figuras 6-1 y 6-2). Las nuevas tablas despliegan los percentiles tercero y nonagésimo séptimo más que los percentiles quinto y nonagésimo quinto; también están disponibles SD de estatura para la edad. Las tablas que muestran el BMI por edad contienen datos apropiados para la evaluación de la obesidad y del peso insuficiente. Todas estas tablas están disponibles en línea o a partir de compañías que fabrican GH o leche artificial para lactante. Sin embargo, las tablas de crecimiento aún dejan 6 de cada 100 niños sanos fuera de sus límites, y a 3 de 100 por debajo de los límites normales inferiores más preocupantes (para los padres). Es tanto innecesario como impráctico evaluar a 3% de la población. En lugar de eso, el médico examinador debe determinar en cuáles niños con estatura 06Gardner(129-162).indd 139 Crecimiento 139 baja está justificada más evaluación, y cuáles (y sus padres) sólo requieren restablecimiento de la confianza respecto a que están sanos. Cuando los padres ven que su hijo está por debajo del tercer percentil y en una sección del cuadro coloreada de manera diferente que el área normal, suponen que hay un problema grave. De este modo, el formato de la tabla puede dictar la reacción de los padres a la estatura, porque todos los padres desean que sus hijos estén dentro del rango normal. En las figuras 6-1 y 6-2 se suministran los datos necesarios para evaluar la estatura de niños a diversas edades usando percentiles o el método SD usado por la OMS. La determinación de la SD es más útil en niños de estatura en extremo baja, por debajo del segundo o primer percentil. La estatura baja patológica por lo general es de más de 3.5 SD por debajo de la media, mientras que el tercer percentil sólo está en 2 SD por debajo de la media. No obstante, un diagnóstico de estatura baja patológica no debe basarse en una medición única. Se requieren mediciones seriadas porque permiten determinar la velocidad de crecimiento, que es un índice más sensible del proceso de crecimiento que una determinación única. Un niño muy alto que presenta un problema de crecimiento posnatal no caerá 3.5 SD por debajo de la media en estatura durante años, pero caerá por debajo de la media en velocidad crecimiento poco después del inicio del trastorno. La velocidad crecimiento varía a diferentes edades, pero como una guía general, una tasa de crecimiento de menos de 5 cm/año entre los cuatro años de edad y el inicio de la pubertad es anormal (figuras 6-3 y 6-4). En niños de menos de cuatro años de edad, la velocidad de crecimiento normal cambia de manera más notoria con la edad. Los recién nacidos a término sanos tienden a agruparse en mediciones de longitud alrededor de 53.34 cm (21 pulgadas) (en su mayor parte debido a dificultades para obtener mediciones exactas). Durante los 24 meses posnatales siguientes, la estatura del niño sano entrará en un canal en la tabla de crecimiento, y permanecerá allí durante toda la niñez. Así, un niño con retraso constitucional del crecimiento o estatura baja genética, cuya estatura está en la media en el momento del nacimiento y de manera gradual cae hasta el décimo percentil al año de edad, y al quinto percentil a los dos años de edad, de hecho puede estar sano a pesar de cruzar líneas de percentil en el viaje hacia un canal de crecimiento en el quinto percentil. Si bien la tasa de crecimiento puede disminuir durante estos años, no debe ser menor que el quinto percentil para la edad. Un decremento más empinado de la tasa de crecimiento puede ser un signo de enfermedad. De manera alternativa, la puesta al día del crecimiento después de nacimiento SGA puede no ser beneficiosa porque, como se señaló, está enlazada con cierta evidencia de enfermedad metabólica, en particular resistencia a la insulina en etapas más avanzadas de la vida. Cuando surge una duda respecto al crecimiento anormal, las mediciones previas son esenciales. Todo médico que trate a niños debe registrar la longitud en posición supina (<2 años de edad) o la estatura de pie (>2 años de edad), así como el peso en cada visita al consultorio. A medida que el niño sale de la lactancia, la estatura y la velocidad crecimiento deben determinarse en relación con los estándares para la edad del niño en una tabla de gráfico, con indicación de la posición del niño (supina o de pie) en el momento de la medición, lo cual es en especial importante en el momento en que los niños cambian desde el decúbito hacia la posición de pie. No reconocer un cambio de la técnica de medición conforme el niño pasa de decúbito a posición de pie puede sugerir falsamente un problema de crecimiento. Los pacientes que no pueden medirse en la posición de pie (p. ej., debido a parálisis cerebral) requieren otros métodos. Usar la envergadura de los brazos es un posible sustituto para la medición de la estatura, y se dispone de fórmulas para el cálculo de la estatura con 31/8/11 20:22:59 booksmedicos.org 140 CAPÍTULO 6 Crecimiento base en la medición de las longitudes de brazo, tibia y la rodilla (véase más adelante). Esta exposición presupone exactitud de las mediciones. Sin embargo, se reporta que los exámenes de detección en el mundo real no están a la altura de ese ideal. De una población supuestamente normal investigada en una escuela de Inglaterra, 41% satisfizo los criterios para evaluación de crecimiento anormal (aproximadamente dos tercios crecieron más rápido que la categoría de crecimiento normal, y un tercio estuvo en la categoría más lenta que lo normal), lo que lleva a un tamaño poco razonable de una población para remisión, todo debido a error de medición simple. Relación con la estatura media de ambos padres: la estatura blanco Hay una correlación positiva entre la estatura media de ambos padres (el promedio de las estaturas de ambos padres), y la estatura de un niño. Una manera de usar esta relación de la estatura de los padres con la estatura esperada de los hijos dentro de una familia dada es calcular el rango de estatura blanco de adulto usando las estaturas de los padres, corregir estas estaturas para el sexo del niño, y graficar los resultados en la tabla de crecimiento del niño. Hay una diferencia promedio de 12.7 cm (5 pulgadas) entre varones y mujeres adultos en Estados Unidos. Así, para niños, se añaden 12.7 cm a la estatura de la madre, se suma el resultado a la estatura del padre, y se divide entre dos. Esta es la estatura blanco, y se espera que los hijos varones de estos padres alcanzarán una estatura dentro de 2 SD de este blanco, o, en aras de la sencillez, dentro de 10.2 cm (4 pulgadas) por arriba o por abajo de la estatura blanco. (5 cm [2 pulgadas] se aproximan a una SD para la estatura de adultos.) Para niñas, se restan 12.7 cm (5 pulgadas) de la estatura del padre y se añade el resultado a la estatura de la madre, y se divide entre dos, lo que lleva a la estatura blanco para la niña. El rango para niñas también estará dentro de 10.2 cm (4 pulgadas) por arriba y por abajo de este blanco. En efecto, esto corrige las tablas de crecimiento en Norteamérica para la familia particular que se esté considerando. La estatura blanco calculada corresponde al quincuagésimo percentil para la familia, y los límites de las ± 2 SD se aproximan al quinto a nonagésimo quinto percentil para la familia. Este método sólo es útil en ausencia de enfermedad que afecta el crecimiento, y la predicción es más válida cuando los padres son de estaturas similares más que muy diferentes. En las figuras 6-6 y 6-7 se demuestra el cálculo de la estatura blanco y los rangos. Cuando hay una discrepancia grande entre las estaturas de la madre y el padre, la predicción de la estatura blanco se torna difícil. Un niño puede seguir el patrón de crecimiento del padre de estatura más baja de manera más estrecha que la estatura media de ambos padres. Un niño varón puede, por ejemplo, seguir el patrón de crecimiento de una madre de baja estatura más que el de un padre más alto. Un padre que pasó los años de crecimiento en la pobreza, con enfermedad crónica, o en un área de agitación política, podría tener una estatura más baja como adulto, debido a factores nutricionales o enfermedad, que quizá no sean transmitidas a los hijos. Por supuesto, la estatura de un hijo adoptado no tendrá relación con la estatura de los padres adoptivos. Todos estos factores deben determinarse mediante el interrogatorio. Técnica de medición La longitud y la estatura deben medirse con precisión. Las mediciones apresuradas, derivadas de marcas hechas sobre papel en el pie y la cabeza de un lactante mientras este último está agitándose sobre el 06Gardner(129-162).indd 140 papel en la mesa de examen, son inútiles. Los lactantes deben medirse sobre una superficie horizontal firme, con una regla fija de manera permanente, una placa inmóvil perpendicular a la regla para la cabeza, y una placa perpendicular movible para los pies. Una persona debe mantener estable la cabeza mientras otra se asegura de que las rodillas estén extendidas y de que los pies estén firmes contra la placa movible. Los niños de más de dos años de edad se miden de pie. La estatura de pie es en promedio 1.25 cm menor que la longitud en posición supina, y es esencial registrar la posición de la medición cada vez durante el cambio desde la estatura en decúbito hacia la estatura de pie a los dos a tres años de edad; el cambio desde la estatura en posición supina a los dos años hacia la estatura de pie a los dos y medio años puede sugerir falsamente una tasa de crecimiento inadecuada durante ese periodo de seis meses. Estas mediciones no pueden realizarse con exactitud con la varilla para medición que se proyecta por arriba de la báscula común; la varilla es demasiado flexible, y la placa para los pies de la báscula de hecho descenderá cuando el paciente está de pie sobre la misma. En lugar de eso, la estatura debe medirse con el niño parado de espaldas contra la pared con los talones en la misma, los tobillos juntos, y las rodillas y la columna vertebral extendidas contra una regla metálica vertical permanentemente fija a la pared o a una tabla vertical ancha. La cabeza del niño debe estar horizontal, con los ojos viendo hacia adelante y la barbilla un poco elevada si es necesario. La estatura se mide en la parte superior de la cabeza mediante una placa perpendicular deslizante (o bloques de madera cuadrados). Un estadiómetro de Harpenden es un dispositivo de medición mecánico que tiene la capacidad para hacer tal medición precisa. Es preferible medir en el sistema métrico, porque las gradaciones de menor tamaño hacen las mediciones más precisas al minimizar el efecto del redondeo de números. El crecimiento no es constante, sino que se caracteriza por brotes breves y periodos de crecimiento lentificado. El intervalo entre las mediciones de crecimiento debe ser adecuado para permitir una evaluación exacta de la velocidad de crecimiento. Los intervalos de muestreo apropiados varían con la edad, pero no deben ser menores de tres meses durante la niñez; un intervalo de seis meses es óptimo. El problema de medir la tasa de crecimiento de niños con deformidades ortopédicas o contracturas es importante, porque estos pacientes también pueden tener trastornos nutricionales, o endocrinos, o ambos. La medición de la altura de las rodillas, la longitud tibial, o la longitud del brazo, se correlaciona bien con la estatura de pie (r = 0.97); así, estas mediciones pueden traducirse, usando ecuaciones de regresión lineal especiales, hacia la estatura total, que a continuación se grafica sobre tablas de crecimiento estándar. Se reporta que los dispositivos calibrados con láser especializados para medir la longitud tibial (medición hasta la rodilla) son exactos para evaluar el crecimiento a corto plazo hasta intervalos semanales. Además de la estatura o longitud, otras mediciones importantes comprenden: 1) la circunferencia frontal-occipital de la cabeza; 2) la envergadura horizontal de los brazos (entre los extremos del dedo medio extendidos, con el paciente de pie contra una tabla plana para la espalda), y 3) la proporción entre el segmento superior (US) y el segmento inferior (LS). Para esta última, el LS se mide desde la parte superior de la sínfisis el pubis verticalmente hasta el piso, con el paciente de pie y erguido, y el US se determina al restar el LS de la medición de la estatura de pie antes mencionada. (En la figura 6-5 se muestran las proporciones US-LS estándar normales.) Estas mediciones adquieren importancia en presencia de trastornos del esqueleto o de la reproducción. La estatura en posición sentada se usa en algunos estudios clínicos del crecimiento, pero el estadiómetro para posición sentada rara vez se encuentra disponible. 26/8/11 10:37:25 booksmedicos.org CAPÍTULO 6 cm 200 195 190 185 180 pulg Crecimiento 141 pulg 78 78 76 76 +2 SD 97º 74 74 90º 72 75º 70 50º 175 68 25º 170 72 MPH 70 68 66 10º 66 64 3º 64 165 Padre –2 SD Madre 160 62 62 60 60 58 58 56 56 54 54 52 52 50 50 48 48 46 46 44 44 42 42 40 40 38 38 36 36 34 34 155 150 145 140 135 130 125 120 115 110 105 100 95 90 85 80 75 cm Estatura para la edad Chicos de 2 a 20 años 32 32 30 30 pulg pulg 2 3 4 5 6 7 8 9 10 11 12 13 14 15 16 17 18 19 20 Edad (años) FIGURA 6–7 Determinación de la estatura blanco en una familia más alta. Este niño de 10 años de edad mide 124 cm de estatura igual que en la figura 6-6; su madre mide 165.1 cm (65 pulgadas) de estatura, y el padre mide 186.69 (73.5 pulgadas) de estatura. Se añaden 12.7 cm (5 pulgadas) a la estatura de la madre para convertir su percentil de estatura en el percentil equivalente en la tabla de un niño varón. (Si se estuviera considerando una hija cuya estatura se grafica en una tabla de niña, la estatura de la madre se graficaría de manera directa, y se restarían 12.7 cm [5 pulgadas] de la estatura del padre para corregir su percentil de estatura al percentil de estatura equivalente para una mujer adulta.) La estatura corregida de ella y la del padre se grafican en el extremo derecho de la tabla, donde se despliegan las estaturas de adulto. La estatura media de ambos padres se calcula al añadir la estatura del padre a la estatura de la madre corregida, y la suma se divide entre 2; el resultado es la estatura blanco. Los límites de dos desviaciones estándar (SD) por arriba y por abajo de las estaturas blanco se despliegan al graficar 2 SD (alrededor de 4 pulgadas por arriba y por abajo de la estatura blanco). Esto es equivalente a mover el quincuagésimo percentil para la población estadounidense hacia un quincuagésimo percentil conceptual para la familia que se está considerando. Es evidente que la estatura del niño, que está por debajo del tercer percentil para Estados Unidos, está aún más afuera de los límites de los percentiles descritos por ± 2 SD desde la estatura blanco y, así, el niño parece caer fuera del patrón genético de la familia, y esto despierta preocupación clínica. La velocidad de crecimiento y el grado de maduración esquelética son algunos de los otros factores necesarios para evaluar con mayor detalle a este niño. 06Gardner(129-162).indd 141 26/8/11 10:37:25 booksmedicos.org 142 CAPÍTULO 6 Crecimiento Resumen de estatura y de la tasa de crecimiento En resumen, pueden considerarse tres criterios para estatura baja patológica: 1) estatura más de 3.5 SD por debajo de la media para la edad cronológica; 2) tasa de crecimiento más de 2 SD por debajo de la media para la edad cronológica, y 3) estatura más de 2 SD por debajo de la estatura blanco cuando se corrige para la estatura media de ambos padres. Peso El peso medido debe graficarse para la edad en gráficos estándar creados por el NCHS, que se encuentran disponibles en línea o a partir de diversas compañías (http://www.cdc.gov/growthcharts/clinical_ charts.htm). Las tablas de BMI que despliegan percentiles de BMI (peso en kilogramos dividido entre la estatura en metros al cuadrado) están ampliamente disponibles, y proporcionan un método esencial para evaluar el estado nutricional. EDAD ESQUELÉTICA (ÓSEA) El desarrollo del esqueleto es un reflejo de la maduración fisiológica. Por ejemplo, la menarca se correlaciona mejor con una edad ósea de 13 años que con una edad cronológica dada. Sin embargo, la edad ósea es tan variable como la edad cronológica en el momento del inicio de la pubertad. El estrógeno desempeña una función importante en el avance de la maduración del esqueleto. Los pacientes con deficiencia de aromatasa, que no pueden convertir la testosterona en estradiol, y los pacientes con defectos del receptor de estrógeno, que no pueden mostrar respuesta al estrógeno, crecen más altos hasta bien entrado el tercer decenio de la vida, sin tener fusión epifisaria. La edad ósea indica el crecimiento restante disponible para un niño, y puede usarse para predecir la estatura adulta. Empero, la edad ósea no es una prueba diagnóstica definitiva de alguna enfermedad; sólo puede ayudar en el diagnóstico cuando se considera junto con otros factores. La edad ósea se determina al comparar las formas y la etapa de fusión de las epífisis o de los huesos en la radiografía del paciente, con un atlas que demuestre maduración esquelética normal para diversas edades. El atlas de Greulich y Pyle, de radiografías de la mano y la muñeca izquierdas, se usa más comúnmente en Estados Unidos, pero en Europa se prefieren otros métodos de determinación de la edad esquelética, como la puntuación de madurez de Tanner y Whitehouse. Cualquier edad ósea más de 2 SD por arriba o por abajo de la media para la edad cronológica está fuera del rango normal. La desviación estándar de lecturas de edad ósea para la edad cronológica es un año completo a la mitad de los años de la adolescencia, lo que indica la inexactitud de la predicción. Más bien, parece haber diferencias étnicas de la maduración de la edad ósea que no se reflejan en las pautas para interpretación. Para recién nacidos, las radiografías de las rodillas y los pies se comparan con un atlas de edad ósea apropiado. Para niños que están al final de la pubertad, justo antes de la fusión epifisaria, el atlas de la rodilla revela si puede esperarse cualquier crecimiento adicional, o si las epífisis están fusionadas. Todos los métodos son imperfectos, puesto que hay gran variación de la edad ósea en relación con la edad cronológica incluso en niños que muestran desarrollo típico. En Estados Unidos la estatura se predice más a menudo al determinar la edad ósea y la estatura en el momento en que se obtuvo la 06Gardner(129-162).indd 142 radiografía, y consultar los cuadros de Bayley-Pinneau en el atlas esquelético de la mano, de Greulich y Pyle, para determinar la cantidad de crecimiento que queda antes de la función epifisaria. La predicción de la estatura mediante cualquier método se hace más exacta a medida que el niño se aproxima al momento de la fusión epifisaria. TRASTORNOS DEL CRECIMIENTO ESTATURA CORTA DEBIDA A CAUSAS NO ENDOCRINAS Hay muchas causas de decremento del crecimiento durante la niñez y de estatura adulta baja (cuadro 6-1). En la exposición que sigue sólo se cubren las afecciones más comunes; se hace hincapié en las que podrían quedar incluidas en un diagnóstico diferencial endocrino. La estatura más baja que el promedio no necesita considerarse una enfermedad, porque la variación de la estatura es una característica normal de los seres humanos, y no debe cargarse a un niño normal con un diagnóstico erróneo. Aunque las clasificaciones antes descritas pueden aplicarse a la mayoría de los pacientes, algunos aún serán resistentes a diagnóstico definitivo. 1. ESTATURA BAJA CONSTITUCIONAL La estatura baja constitucional (retraso constitucional del crecimiento y la adolescencia) no es una enfermedad sino más bien una variación de lo normal para la población, y se considera una lentificación del ritmo de desarrollo. Por lo general hay un retraso asociado del desarrollo puberal, así como una disminución del crecimiento (véase retraso constitucional durante la adolescencia, capítulo 15). Se caracteriza por estatura baja moderada (por lo general no muy por debajo del tercer percentil), hábito corporal delgado, y retraso de la edad ósea. Los antecedentes familiares a menudo incluyen miembros afectados de manera similar (p. ej., madre con retraso de la menarca o padre que se afeitó por vez primera más tarde que sus compañeros, y que siguió creciendo más allá de sus años de la adolescencia). Todas las otras causas de crecimiento disminuido se deben considerar y excluir antes de que este diagnóstico pueda emitirse con confianza. Puede considerarse que el paciente tiene retraso del desarrollo desde el punto de vista fisiológico (pero no mental). Los patrones de crecimiento característicos incluyen longitud en el momento del nacimiento, y estatura, normales, con un decremento gradual en los percentiles de estatura para la edad hacia los dos años; por el contrario, un decremento rápido en percentiles es un signo ominoso de enfermedad. El inicio de la pubertad por lo general está retrasado para la edad cronológica pero normal para la edad esquelética. La estatura adulta está dentro del rango normal, pero varía de acuerdo con las estaturas de los progenitores. La estatura a menudo es menor que la predicha, porque el crecimiento es menor que el esperado durante la pubertad. Se han usado inhibidores de la aromatasa en estudios clínicos para niños con retraso constitucional del crecimiento; inhiben la conversión de andrógenos en estrógenos, de modo que la edad ósea no avanza y el crecimiento continúa durante más tiempo. Si bien éste no es un tratamiento en uso clínico general, casi todos los estudios sugieren que no causa efectos perjudiciales, aunque no se dispone de datos a largo plazo relacionados con los efectos sobre la densidad mineral ósea como resultado de la utilización de estos agentes. La inhibición de la aromatasa da lugar a concentraciones altas de testosterona y agrandamiento de los testículos. 26/8/11 10:37:25 booksmedicos.org CAPÍTULO 6 CUADRO 6–1 Causas de anormalidades del crecimiento. I. CAUSAS DE ESTATURA BAJA Causas no endocrinas Estatura baja constitucional Estatura baja genética Retraso del crecimiento intrauterino y SGA Síndromes de estatura baja Síndrome de Turner y sus variantes Síndrome de Noonan (seudo-síndrome de Turner) Síndromes de Laurence-Moon y de Bardet-Biedl Otras anormalidades autosómicas y síndromes dismórficos Enfermedad crónica Trastornos cardiacos Cortocircuito de izquierda a derecha Insuficiencia cardiaca congestiva Trastornos pulmonares Fibrosis quística Asma Trastornos gastrointestinales Malabsorción Enfermedad celiaca Trastornos de la deglución Trastornos hepáticos Trastornos hematológicos Anemia de células falciformes Talasemia Trastornos renales Acidosis tubular renal Uremia crónica Trastornos inmunitarios Enfermedad del tejido conjuntivo Artritis reumatoide juvenil Infección crónica Trastornos del SNC Malnutrición Biodisponibilidad disminuida de nutrientes Dietas que constituyen modas pasajeras Sometimiento voluntario a dieta restrictiva Anorexia nerviosa Anorexia propia de quimioterapia para cáncer II. CAUSAS DE ESTATURA ALTA Causas no endocrinas Estatura alta constitucional Estatura alta genética Síndromes de estatura alta Gigantismo cerebral Síndrome de Marfan Homocistinuria Síndrome de Beckwith-Wiedemann Síndromes XYY y XYYY Síndrome de Klinefelter Trastornos endocrinos Deficiencia de GH y variantes Deficiencia de GH congénita Deficiencia de GH aislada Con otras deficiencias de hormona hipofisaria Con defectos en la línea media Agenesia hipofisaria Holoprosencefalia Otras anomalías Deficiencia de GH adquirida Tumores hipotálamo-hipofisarios Histiocitosis X Infecciones del SNC Lesiones encefálicas Deficiencia de GH después de radiación craneal Accidentes vasculares del SNC Hidrocefalia Síndrome de silla vacía Anormalidades de la acción de la GH Anormalidad del IGF-I primaria Enanismo de Laron Pigmeos Defecto de receptor de IGF-I Enanismo psicosocial Hipotiroidismo Exceso de glucocorticoide (síndrome de Cushing) Endógeno Exógeno Seudohipoparatiroidismo Trastornos del metabolismo de la vitamina D Diabetes mellitus, mal controlada Trastornos endocrinos Gigantismo hipofisario Precocidad sexual Tirotoxicosis Lactantes de madres diabéticas 2. ESTATURA BAJA FAMILIAR La estatura baja también puede ocurrir en un patrón familiar sin retraso de la edad ósea ni de la pubertad; esto se considera estatura baja familiar. Los niños afectados están más cerca de la media en las tablas de crecimiento de población normal después de corrección familiar para la estatura media de ambos padres mediante el cálculo de la esta- 06Gardner(129-162).indd 143 Crecimiento 143 tura blanco (figuras 6-6 y 6-7). La estatura adulta depende de las estaturas de la madre y del padre. Los pacientes con una combinación de estatura baja constitucional y estatura baja genética tienen estatura notablemente baja debido a ambos factores, y es más probable que estos pacientes busquen evaluación. Se lleva a consulta a niños más a menudo que a niñas. Los niños de uno u otro sexo en estas familias pueden haber nacido AGA pero muestran crecimiento lentificado durante los dos años después del nacimiento; este proceso es gradual en comparación con los cambios notorios de la tasa de crecimiento característicos de enfermedades que afectan principalmente el crecimiento, pero aún puede ser difícil establecer la diferencia sin observación extendida. 3. PREMADUREZ Y SGA Aunque la mayoría de los lactantes SGA muestra puesta al día del crecimiento, alrededor de 20% puede seguir un patrón de estatura baja de por vida. En comparación, los lactantes prematuros apropiados para la edad gestacional generalmente se ponen al día con el rango normal de estatura y peso hacia los uno a dos años de edad. Empero, los lactantes con premadurez grave, con peso al nacer de menos de 800 g (que son apropiados para la edad gestacional), pueden mantener su retraso del crecimiento al menos hasta su tercer año; sólo estudios de seguimiento determinarán si este grupo de lactantes prematuros alcanza estaturas adultas reducidas. La edad ósea y la tasa de crecimiento anual son normales en pacientes SGA hasta que ocurre la pubertad, y es característico que los pacientes sean delgados. El estado SGA ahora se reconoce como un factor de riesgo para telarca prematura o menarca temprana, de modo que la edad ósea puede avanzar con mayor rapidez después de la niñez (capítulo 15). Dentro de este agrupamiento hay muchos síndromes genéticos o que ocurren de manera esporádica, distintivos. El ejemplo más común es el enanismo de Russell-Silver (OMIM [Online Mendelian Inheritance in Man] #180860), caracterizado por tamaño pequeño en el momento del nacimiento, facies triangular, y un grado variable de asimetría de las extremidades; esta afección se debe a cambios epigenéticos de hipometilación del DNA en la región de control de impronta telomérica (ICR1) en el cromosoma 11p15, que afecta los genes H19 e IGF-II, o a disomía uniparental, materna, del cromosoma 7. Se nota que las infecciones intrauterinas por Toxoplasma gondii, virus de la rubéola, citomegalovirus, herpesvirus y VIH causan SGA. Además, el uso de drogas o fármacos por la madre, sean drogas ilícitas (p. ej., cocaína), drogas legales pero cuyo uso es desaconsejable (p. ej., alcohol durante el embarazo), o medicación legalmente prescrita (p. ej., fenitoína) puede causar SGA. Pueden encontrarse reportes de otros síndromes en lactantes SGA en fuentes listadas en la bibliografía. Aunque el estado SGA no es una causa endocrina de estatura corta, el tratamiento con GH está aprobado por la FDA y lleva a incremento de la estatura adulta. Los lactantes SGA con la isoforma Δ3 (deleción genómica del exón 3) del GHR tienen más probabilidades de ponerse al día con terapia con GH, al igual que las niñas con síndrome de Turner. Sorprendentemente, esta misma isoforma se relaciona con crecimiento prenatal reducido. La presencia de esta isoforma no asegura estatura más alta como adulto incluso si la velocidad de crecimiento es mayor mientras se está en tratamiento con GH. Hay muchas asociaciones endocrinas con haber nacido SGA, incluso adenarca, pubertad y menarca prematuras en niñas, y dislipidemia y resistencia a la insulina en niños y niñas. Las niñas tienen una predilección por presentar PCOS después de ser SGA. La GH antagoniza la acción de la insulina, y dada la tendencia de que los niños SGA tengan resistencia a la insulina, puede haber preocupaciones 26/8/11 10:37:25 booksmedicos.org 144 CAPÍTULO 6 Crecimiento respecto al efecto aditivo potencial. Estudios recientes de sensibilidad a la insulina en sujetos SGA que recibieron tratamiento con GH indican que en la mayoría de los pacientes los efectos no duran mucho, y no parecen tener importancia clínica. 4. SÍNDROMES DE ESTATURA CORTA Muchos síndromes incluyen estatura corta como un dato característico, y algunos también incluyen SGA. A continuación se describen brevemente enfermedades comunes. El síndrome de Laurence-Moon, de Biedl-Bardet o de Prader-Willi puede combinar obesidad con estatura corta (como lo hacen las enfermedades endocrinas, hipotiroidismo, exceso de glucocorticoide, seudohipoparatiroidismo con osteodistrofia hereditaria de Albright [OMIM #103580], y deficiencia de GH). Los niños moderadamente obesos pero por lo demás normales que no tienen estas enfermedades tienden a mostrar edad ósea un poco avanzada y maduración fisiológica avanzada con estatura aumentada durante la niñez, e inicio temprano de la pubertad. Así, debe considerarse que la estatura baja en un niño con sobrepeso tiene una causa orgánica en tanto no se demuestre lo contrario. Síndrome de Turner y sus variantes Si bien el síndrome de Turner clásico de disgenesia gonadal 45,XO (capítulo 14) a menudo se diagnostica correctamente, no siempre se aprecia que cualquier mujer fenotípica con estatura baja puede tener una variante del síndrome de Turner. Así, debe determinarse el cariotipo para toda niña de estatura baja si no se encuentra otra causa para la estatura baja, en especial si hay retraso de la pubertad (capítulo 15). La estatura baja propia del síndrome de Turner se debe a una mutación del gen de la homeosecuencia de la estatura baja (SHOX) en el brazo corto (p) en la región seudoautosómica del cromosoma X (OMIM #312865). Una mutación del gen SHOX también puede causar la forma discondrosteosis de Léri-Weill del enanismo con extremidades cortas (OMIM # 127300). Síndrome de Noonan (seudosíndrome de Turner) (OMIM #163950) Este síndrome comparte varias características fenotípicas con el síndrome de Turner, incluso estatura baja, cuello alado, nacimiento del pelo posterior bajo, y semejanza facial a la del síndrome de Turner, pero el cariotipo es 46,XX en la mujer o 46,XY en el varón con síndrome de Noonan, y otras características lo diferencian con claridad del síndrome de Turner. Por ejemplo, en el síndrome de Turner es característico que haya enfermedad cardiaca del lado izquierdo, y en el síndrome de Noonan, enfermedad del lado derecho del corazón. El síndrome de Noonan es un trastorno autosómico dominante en locus del gen 12q24 (capítulo 14). La terapia con GH está aprobada por la FDA para el síndrome de Noonan para aumentar la estatura. Alrededor de la mitad de los pacientes con síndrome de Noonan tiene una mutación de la proteína tirosina fosfatasa no receptora tipo 11 (PTPN11) (OMIM #176876). Estos niños tienen decremento de la respuesta al tratamiento con GH, y tienden a tener IGF-I y ALS bajos con cifras normales de IGFBP-3. Síndrome de Prader-Willi (OMIM #176270) Esta enfermedad se caracteriza por poco movimiento intrauterino, acromicria (manos y pies pequeños), retraso del desarrollo, y ojos en forma de almendra, junto con hipotonía infantil. La estatura baja es 06Gardner(129-162).indd 144 común. Aunque la hipotonía limita la alimentación durante la lactancia, más tarde aparece hambre insaciable y lleva a obesidad extrema. Son característicos la intolerancia a la glucosa y el retraso de la pubertad. Este síndrome se debe a deleción del polipéptido de riboproteína nuclear pequeño N (SNRPN) en el cromosoma paterno 15 (q11-13), a disomía uniparental del cromosoma 15 materno, o metilación de esta región del cromosoma 15 de origen paterno. Si una mutación del mismo locus se deriva de la madre, el resultado es síndrome de Angelman. La terapia con GH está aprobada por la FDA para síndrome de Prader-Willi a fin de mejorar la composición corporal y la fuerza muscular. Existe la posibilidad de complicaciones mortales de la administración de GH en presencia de apnea obstructiva del sueño, de modo que los patrones del sueño deben vigilarse con sumo cuidado. Síndrome de Laurence-Moon y síndrome de Biedl-Bardet El síndrome de Biedl-Bardet (OMIM #209900), relacionado con mutaciones en el cromosoma 16 (q21), se caracteriza por retraso del desarrollo, retinitis pigmentosa, polidactilia y obesidad. El síndrome de Laurence-Moon (OMIM #245800) se caracteriza por retraso del desarrollo, retinitis pigmentosa, pubertad tardía y paraplejía espástica. Ambos síndromes se relacionan con crecimiento inadecuado y con obesidad. Se heredan como trastornos autosómicos recesivos. El estudio de familias canadienses grandes sugiere, de nuevo, combinación de los síndromes hacia uno, como se efectuó en el pasado. Se cree que el síndrome de Biedl-Bardet se origina por un defecto del cuerpo basal de los cilios primarios, lo que da por resultado disfunción celular. Trastornos y síndromes cromosómicos autosómicos Muchos otros trastornos y síndromes autosómicos de niños dismórficos con o sin trastornos del desarrollo se caracterizan por estatura baja. A menudo la clave para el diagnóstico es la presencia de varias anormalidades físicas mayores o menores que indica la necesidad de determinación del cariotipo. Otras anormalidades pueden incluir proporciones corporales poco comunes, como extremidades cortas, lo que lleva a proporciones US:LS aberrantes, y envergadura de los brazos bastante discrepantes de la estatura. Los detalles de estos síndromes pueden encontrarse en las referencias listadas al final del capítulo. Displasias esqueléticas Hay más de 100 tipos conocidos de displasias esqueléticas genéticas (osteocondrodisplasias). A menudo se notan en el momento del nacimiento debido a la presencia de extremidades cortas o tronco corto, pero algunos sólo se diagnostican después de un periodo de crecimiento posnatal. La enfermedad más común es la acondroplasia autosómica dominante (OMIM #100800). Esta enfermedad se caracteriza por extremidades cortas en las regiones proximales, una cabeza relativamente grande con frente prominente debido a abultamiento frontal, y puente nasal deprimido, y lordosis lumbar en etapas más avanzadas de la vida. La estatura adulta está disminuida, con una media de 132 cm para varones y 123 cm para mujeres. La inteligencia es normal. En esta enfermedad se han identificado mutaciones del dominio de tirosina cinasa del locus 4p16.3 del gen receptor de factor de crecimiento de fibroblastos 3 (FGFR3 ) (OMIM #134934). En algunos centros se practican operaciones de alargamiento de extremidad para aumentar la estatura, pero las técnicas son complejas, y las complicaciones parecen ser frecuentes. 26/8/11 10:37:25 booksmedicos.org CAPÍTULO 6 Se dispone de curvas de estatura, velocidad de aumento de estatura, peso y BMI desde el nacimiento hasta los 16 años de edad para acondroplasia. Niños con acondroplasia que han recibido GH en algunos casos han mostrado mejoría del crecimiento; sin embargo, se reporta luxación atlanto-occipital. El potencial de crecimiento anormal del cerebro y su relación con forma aberrante del cráneo exige la advertencia de que la GH no es una terapia establecida para esta enfermedad. La hipocondroplasia (OMIM #146000) se manifiesta en un continuo desde enanismo acentuado con extremidades cortas hasta desarrollo normal aparente hasta la pubertad, cuando el brote de crecimiento puberal está atenuado o es nulo, lo que lleva a estatura adulta baja. Este trastorno puede originarse por un alelo anormal en el mismo gen que causa la acondroplasia (FGFR3 en el locus 4p16.3). 5. ENFERMEDAD CRÓNICA La enfermedad crónica grave que afecta cualquier sistema puede causar crecimiento inadecuado durante la niñez y la adolescencia. En muchos casos, hay datos físicos adecuados en el momento de la consulta como para permitir el diagnóstico. Sin embargo, en algunos pacientes —entre los que destacan aquellos con enfermedad celiaca y enteritis regional— la estatura baja y el crecimiento disminuido pueden preceder a los signos obvios de malnutrición o enfermedad gastrointestinal. A veces el crecimiento sólo está retrasado, y puede mejorar de manera espontánea. En otras ocasiones, el crecimiento puede aumentar al mejorar la nutrición; los pacientes con enfermedad gastrointestinal, nefropatía o cáncer pueden beneficiarse a partir de las administraciones nutricionales por vía parenteral nocturnas. La fibrosis quística combina varias causas de retraso del crecimiento: la enfermedad pulmonar altera la oxigenación y predispone a infecciones crónicas, la enfermedad gastrointestinal disminuye la disponibilidad de nutrientes, y las anormalidades de aparición tardía del páncreas endocrino causan diabetes mellitus. Los niños con fibrosis quística experimentan tasas de crecimiento disminuidas después del año de edad luego de haber tenido tamaño normal al nacer. El brote de crecimiento puberal a menudo está disminuido de magnitud y retrasado en su cronología; puede haber retraso del desarrollo sexual secundario, especialmente en aquellos con función pulmonar alterada. El estudio del crecimiento en estos pacientes permitió la creación de una tabla de crecimiento específica para fibrosis quística, e indica que un resultado razonable es una estatura adulta en el vigésimo quinto percentil. El tratamiento con GH en varios estudios demostró aumento del crecimiento y aumento de peso en pacientes con fibrosis quística. Los niños con insuficiencia cardiaca congestiva debida a diversas enfermedades cardiacas congénitas o miocarditis adquirida muestran crecimiento inadecuado a menos que se traten de manera exitosa con medicamentos o intervención quirúrgica. Los pacientes con cardiopatía cianótica experimentan menos déficit de crecimiento. La enfermedad celiaca es muy común y puede presentarse inicialmente con retraso del crecimiento. El diagnóstico temprano puede efectuarse mediante cuantificación de anticuerpos contra transglutaminasa tisulares, y valores de IgA mientras el paciente recibe una dieta normal que contiene trigo. Sin embargo, aún puede requerirse una biopsia para el diagnóstico. Mientras reciben una dieta libre de gluten, los pacientes experimentan puesta al día del crecimiento. La estatura adulta aún puede estar alterada, dependiendo de la duración del periodo sin tratamiento. Los pacientes que padecen enfermedad celiaca no tratados tienen concentración sérica disminuida de IGF-I, probablemente debido a malnutrición, mientras que las concentraciones de IGF-I aumentan con la terapia con dieta. Así, el IGF-I sérico en esta 06Gardner(129-162).indd 145 Crecimiento 145 enfermedad, al igual que en muchas con deficiencias nutricionales, no es un indicador fiable del estado en cuanto a la secreción de GH. La enfermedad de Crohn se relaciona con crecimiento inadecuado y concentración sérica disminuida de IGF-I. Cuando el paciente recibe una dieta elemental, la tasa de crecimiento se incrementa, y con terapia con glucocorticoide (en dosis moderadas), la tasa de crecimiento aumenta aun cuando el IGF-I sérico disminuye. Los pacientes con enfermedades hematológicas crónicas, como anemia de células falciformes o talasemia, a menudo tienen crecimiento inadecuado, retraso de la pubertad, y estatura adulta baja: el depósito de hierro puede causar por sí mismo complicaciones endocrinas. La artritis reumatoide juvenil puede alterar el crecimiento antes de terapia con glucocorticoides o después. Se reporta que el tratamiento con GH aumenta el índice de crecimiento de estos niños, pero es demasiado temprano como para emitir conclusiones acerca de la eficacia y la seguridad de esa terapia en la artritis reumatoide juvenil. El raquitismo hipofosfatémico resistente a vitamina D por lo general lleva a estatura adulta baja, pero el tratamiento con 1,25-hidroxivitamina D y fosfato por vía oral casi siempre mejorará el crecimiento óseo, y aumentará la estatura adulta. Se sabe que la enfermedad renal crónica interfiere con el crecimiento, pero la tasa de crecimiento aumenta con la mejoría de la nutrición y la terapia con GH que está aprobada para niños afectados. La acidosis tubular renal (RTA) proximal o distal puede causar estatura baja. En la RTA proximal hay pérdida de bicarbonato a concentraciones plasmáticas normales o bajas del mismo; los pacientes tienen hipopotasemia, pH urinario alcalino, bicarbonaturia grave y, más tarde, acidemia. La enfermedad puede ser hereditaria, esporádica o secundaria a muchos trastornos metabólicos o inducidos por medicación. La RTA distal se origina por incapacidad para acidificar la orina; puede ocurrir en patrones esporádicos o familiares, o adquirirse como resultado de trastornos metabólicos o medicación. La RTA distal se caracteriza por hipopotasemia, hipercalciuria e hipocalcemia ocasional. La administración de bicarbonato es la terapia primaria para RTA proximal, y el tratamiento apropiado puede mejorar considerablemente la tasa de crecimiento. La apnea obstructiva del sueño se relaciona con crecimiento inadecuado. La cantidad de energía que se gasta durante el sueño en niños con apnea del sueño parece limitar el aumento de peso y de estatura, un patrón que se revierte cuando se resuelve la obstrucción. Paradójicamente, la apnea obstructiva del sueño puede encontrarse con obesidad que es más probable que se encuentre con estatura alta. En niños de estatura baja pero por lo demás al parecer sanos, antes de practicar pruebas de detección endocrinas deben evaluarse la hemoglobina, el recuento leucocítico, la sedimentación eritrocítica, concentraciones séricas de caroteno y folato, anticuerpos transglutaminasa tisulares, valores de IgA, concentración plasmática de bicarbonato, y función hepática y renal. Debe efectuarse examen general de orina, con atención a la densidad (para excluir diabetes insípida) y la capacidad para acidificar orina (para evaluar posible RTA). En toda niña con estatura baja sin otro diagnóstico debe efectuarse un análisis del cariotipo para excluir síndrome de Turner. En el cuadro 6-1 se presenta una lista de enfermedades crónicas que causan estatura baja. 6. MALNUTRICIÓN La malnutrición (excluyendo la relacionada con enfermedad crónica) es la causa más común de estatura baja en todo el mundo, y es la causa de gran parte de la estatura baja en el mundo en desarrollo. El diagnóstico en el mundo en desarrollo se basa en los datos del interroga- 26/8/11 10:37:25 booksmedicos.org 146 CAPÍTULO 6 Crecimiento torio y del examen físico, en particular el interrogatorio respecto a la dieta. El apego entusiasta a dietas que constituyen modas pasajeras, y la anorexia nerviosa —así como la adopción voluntaria de dietas reductivas demasiado estrictas— pueden causar crecimiento inadecuado. La infección por parásitos como Ascaris lumbricoides o Giardia lamblia puede disminuir el crecimiento, y es la causa de gran parte de la estatura baja en el mundo en desarrollo. Deficiencias nutricionales específicas pueden tener efectos particulares sobre el crecimiento. Por ejemplo, la deficiencia grave de hierro puede causar un hábito corporal delgado, así como retraso del crecimiento. La deficiencia de cinc puede causar anorexia, crecimiento disminuido y retraso de la pubertad, por lo general en presencia de enfermedad o infección sistémica crónica. Es característico que los niños con deficiencias nutricionales muestren falta de aumento de peso antes de que la tasa de crecimiento disminuya, y disminución del peso para la estatura. Esto contrasta con muchas causas endocrinas de crecimiento inadecuado, en las cuales el peso para la estatura permanece dentro del rango normal o alto. Esta regla simple a menudo determina si son más apropiadas las evaluaciones nutricionales o las endocrinas. No hay análisis de laboratorio sencillos para el diagnóstico de malnutrición. La concentración sérica de IGF-I es baja en la malnutrición, al igual que en la deficiencia de GH. Esta distinción es importante porque el diagnóstico erróneo de deficiencia de GH en presencia de malnutrición sería trágico además de costoso. 7. MEDICACIONES Los niños con trastornos de hiperactividad (o aquellos en quienes se emite tal diagnóstico de manera incorrecta) a menudo se manejan con administración crónica de metilfenidato o de una medicación similar. En dosis más altas, estos agentes pueden disminuir el aumento de peso —probablemente debido a sus efectos sobre el apetito— y se ha reportado que disminuyen el índice de crecimiento, aunque de manera inconstante. Estos fármacos deben usarse con moderación y sólo en niños que en definitiva muestran respuesta a los mismos durante evaluación y seguimiento cuidadosos. Los glucocorticoides exógenos son una causa potente de crecimiento inadecuado (véase más adelante), al igual que los glucocorticoides endógenos excesivos. ESTATURA BAJA DEBIDA A TRASTORNOS ENDOCRINOS 1. DEFICIENCIA DE HORMONA DE CRECIMIENTO Y SUS VARIANTES Se estima que la incidencia de deficiencia de GH es de 1:4 000 a 1:3 500, de modo que el trastorno no se considera raro. Al usar los criterios conservadores de estatura (menos que el tercer percentil) y velocidad de crecimiento (menor que 5 cm/año para la inclusión en el estudio), la incidencia de enfermedad endocrina en 114 881 niños de Utah que satisficieron estos resultados de valor (punto) de corte fue de 5%, con una incidencia más alta en niños que en niñas por una proporción de más de 2.5:1. En esta población, 48% de los niños con síndrome de Turner o deficiencia de GH no se diagnosticó antes de la evaluación cuidadosa proporcionada en este estudio. Puede haber anormalidades en diversos niveles del eje hipotálamohipofisario, GH-IGF-I. La mayoría de los pacientes con deficiencia idiopática de GH al parecer carece de GHRH. En la necropsia de un 06Gardner(129-162).indd 146 paciente que tuvo deficiencia de GH se encontró un número adecuado de células somatotropas hipofisarias que contuvieron reservas considerables de GH. Así, la glándula hipófisis produjo GH, pero no podía liberarse. El tratamiento a largo plazo de esos pacientes con GHRH puede causar liberación de GH y aumento del crecimiento. Los pacientes con tumores hipofisarios o aquellos raros pacientes con falta congénita de la glándula hipófisis, carecen de células somatotropas. Se han descrito varias familias que carecen de diversas regiones del gen GH del cual depende la producción de GH. De manera alternativa, los defectos del gen que se encarga de la embriogénesis de la hipófisis pueden causar múltiples deficiencias hipofisarias. La falta del gen PIT1 que codifica para un factor de transcripción específico para la hipófisis causa síntesis y secreción deficientes de GH, TSH y prolactina. Las mutaciones del gen profeta de PIT 1 (PROP1) causan deficiencias de la producción de GH, TSH, FSH, LH y ACTH. Deficiencia congénita de hormona de crecimiento La deficiencia de GH congénita se presenta con longitud al nacer un poco disminuida (–1 SD), pero en algunos casos la tasa de crecimiento disminuye de manera notoria poco después del nacimiento. El trastorno se identifica por medición cuidadosa durante el primer año, y se hace más obvio hacia los uno a dos años de edad. Los pacientes con deficiencia de GH clásica tienen estatura baja, aumento de la masa de grasa que lleva a un aspecto rechoncho o de querubín, con aspecto facial inmaduro, voz de tono alto inmadura, y retraso de la maduración del esqueleto. Se describen formas menos graves de deficiencia parcial de GH, con pocas características anormales además de estatura corta y edad ósea retrasada. Los pacientes con deficiencia de GH carecen de los efectos lipolíticos de la GH, lo que explica el aspecto regordete. En la deficiencia de GH hay una incidencia más alta de hiperlipidemia con colesterol total y colesterol de lipoproteínas de baja densidad (LDL) altos, y estudios longitudinales demuestran aumentos de la concentración de colesterol de lipoproteínas de alta densidad (HDL) con tratamiento con GH. Los varones con deficiencia de GH pueden tener microfalo (pene <2 cm de longitud al nacer), en especial si la enfermedad se acompaña de deficiencia de hormona liberadora de gonadotropina (GnRH) (figura 6-8). La deficiencia de GH en el recién nacido o el niño también puede llevar a hipoglucemia sintomática y crisis convulsivas; si también hay deficiencia de ACTH, la hipoglucemia por lo general es más grave. El diagnóstico diferencial de hipoglucemia neonatal en un lactante a término que no ha sufrido traumatismo en el momento del nacimiento debe incluir hipopituitarismo neonatal. Si se notan microfalo (en un sujeto del sexo masculino), hipoplasia óptica, o algún otro defecto de la línea media facial o del SNC, es más probable el diagnóstico de deficiencia de GH congénita (véase más adelante). La deficiencia de GH congénita también se correlaciona con parto de nalgas. La inteligencia es normal en la deficiencia de GH a menos que haya hipoglucemia repetida o grave, o que un defecto anatómico importante haya comprometido el desarrollo del cerebro. Cuando también hay deficiencia de hormona liberadora de tirotropina (TRH), puede haber signos adicionales de hipotiroidismo. El hipotiroidismo congénito secundario o terciario por lo general no se relaciona con datos físicos de cretinismo o retraso del desarrollo como el hipotiroidismo primario congénito, pero se han reportado algunos casos de deficiencia aislada de TRH y retraso mental grave. La deficiencia de GH congénita puede estar presente con defectos anatómicos de la línea media. Se encontró hipoplasia óptica, con defectos visuales que variaron desde nistagmo hasta ceguera, con endo- 26/8/11 10:37:25 booksmedicos.org CAPÍTULO 6 FIGURA 6–8 Un niño de 12 meses de edad con hipopituitarismo congénito. Presentó crisis convulsivas hipoglucémicas a las 12 horas de edad. Al año de edad, tuvo otra crisis convulsiva hipoglucémica (glucosa plasmática de 25 mg/dl) relacionada con un episodio de otitis media, y se notó que su pene era bastante pequeño. A los 12 meses, la longitud del cuerpo fue de 66.5 cm (−2 desviaciones estándar [SD]) y el peso fue de 8.5 kg [−3 SD]). El pene midió menos de 1.5 cm de largo, y ambos testículos estuvieron descendidos (cada uno midió 1 cm de diámetro). La GH plasmática no aumentó por arriba de 1 ng/ml después de pruebas con arginina y levodopa (no se administró insulina debido al antecedente de hipoglucemia). La LH aumentó muy poco después de la administración de GnRH (gonadorelina), 100 μg. La tiroxina sérica estuvo baja (T4, 6.6 μg/dl; índice de T4, 1.5), y después de administración de 200 μg de protirelina (TRH), la TSH sérica aumentó con un máximo tardío característico del hipotiroidismo terciario. La ACTH plasmática sólo aumentó a 53 pg/ml después de metirapona. Así, el paciente tuvo múltiples defectos en el eje hipotálamo-hipofisario, incluso secreción disminuida de GH, ACTH y TSH probablemente debido a secreción deficiente de hormonas hipotalámicas. Se administraron seis dosis de 2 000 unidades cada una de gonadotropina coriónica humana (hCG) por vía intramuscular durante dos semanas, y la testosterona plasmática aumentó a 62 ng/dl, lo que indicó función testicular normal. A continuación se trató con 25 mg de enantato de testosterona cada mes durante tres meses, y su falo se agrandó a 3.5 × 1.2 cm sin avance importante de la edad ósea. Con terapia con hGH (0.05 mg/kg por vía intramuscular cada dos días), creció a una tasa mayor que la normal durante 12 meses (puesta al día del crecimiento), y el crecimiento entonces continuó a una tasa normal. crinopatías hipotalámicas variables en 71.7% de una serie: en este grupo de 47 sujetos 64.1% tuvo anormalidades del eje de la GH, 48.5% hiperprolactinemia, 34.9% hipotiroidismo, 17.1% insuficiencia suprarrenal, y 4.3% diabetes insípida (DI). Alrededor de la mitad de los pacientes con hipoplasia óptica tiene falta del septum pellucidum en la tomografía computarizada (CT) o la resonancia magnética (MRI), lo que lleva al diagnóstico de displasia septoóptica. La displasia septoóptica es más a menudo esporádica. Se reporta en individuos afectados con mutaciones del gen homeosecuencia expresado en células ES (HESX1) (OMIM #601802) y displasia septoóptica (OMIM #182230). El paladar hendido u otras formas de disrafismo oral se relacionan con deficiencia de GH en alrededor de 7% de los casos. Esos niños pueden necesitar apoyo nutricional para mejorar su crecimiento. 06Gardner(129-162).indd 147 Crecimiento 147 Un defecto poco común en la línea media relacionado con deficiencia de GH, se describe en niños con un incisivo maxilar único. La falta congénita de la glándula hipófisis, que ocurre en un patrón autosómico recesivo, lleva a hipopituitarismo grave con hipoglucemia. Los pacientes afectados tienen desarrollo superficial de la silla turca o falta de esta última. Este defecto es bastante raro pero devastador en clínica si se retrasa el tratamiento. Es la manifestación más común en la MRI de mutación del gen PROP1 (OMIM #601538). Se describe deficiencia hereditaria de GH en varias familias. En las familias afectadas ocurren diversos defectos genéticos del gen GHN (17q22-24). La deficiencia tipo 1A aislada de GH (IGHDIA OMIM #262400) se hereda en un patrón autosómico recesivo. Los pacientes tienen mutaciones por deleción, por cambio de cuadro y sin sentido (finalizadoras o interruptoras) en el gen GH. A diferencia de aquellos con deficiencia de GH esporádica clásica, en algunos de estos niños se reporta longitud significativamente acortada al nacer. Los pacientes con falta de genes GH o anormalidad de los mismos inicialmente muestran respuesta a la administración de GH humana (hGH) exógena, pero algunos pronto presentan títulos altos de anticuerpos que eliminan el efecto de la terapia. Una familia reportada tuvo una respuesta heterogénea: un hermano siguió creciendo y no presentó anticuerpos bloqueadores, mientras que en otros dos hermanos ocurrió el efecto opuesto en la misma familia. Se reporta que los pacientes con títulos altos de anticuerpos bloqueadores se benefician a partir de la terapia con IGF-I en lugar de terapia con GH. Los pacientes con deficiencia de GH aislada (IGHD) tipo 1B (OMIM #612781) tienen mutaciones de sitio de empalme autosómicas recesivas, y deficiencia incompleta de GH. Están afectados menos gravemente. Los pacientes tipo 2 (IGHD2) (OMIM #173100) tienen deficiencia de GH autosómica dominante debido a mutaciones del sitio de empalme o de sentido equivocado (mutaciones de aminoácido). Los pacientes tipo 2 tienen deficiencia de GH ligada a X a menudo relacionada con hipogammaglobulinemia. Se describen algunos pacientes con anormalidades del gen GHRH, mientras que otros se describen con genes GH mutantes. Las mutaciones de los factores de transcripción hipofisarios pueden llevar a diversas combinaciones de deficiencias de hormona hipofisaria. Las mutaciones en Pit1/POU1F1 (homeosecuencia clase 1 POU 1) (OMIM #173110) llevan a deficiencias de GH, PRL y TSH. Las mutaciones en PROP 1 (profeta de PIT1, factor de transcripción de homeodominio similar a pareado) (OMIM #601538) lleva a deficiencia de GH, PRL, TSH, LH, FSH, y a veces de ACTH. Las mutaciones en HESX1 llevan a deficiencias de GH, PRL, TSH, LH, FSH, ACTH, IGHD y CPHD. Deficiencia de hormona de crecimiento adquirida El inicio de deficiencia de GH en etapas avanzadas de la niñez o durante la adolescencia, en particular si se acompaña de otras deficiencias de hormonas hipofisarias, es ominoso, y puede deberse a un tumor hipotalámico-hipofisario. La aparición de deficiencia de la parte posterior de la hipófisis además de en la parte anterior de la misma hace aún más probable un tumor. El síndrome de la silla vacía se relaciona más frecuentemente con anormalidades hipotalámicas-hipofisarias durante la niñez que durante la adultez; así, puede encontrarse deficiencia de GH en los pacientes afectados. Algunos pacientes, principalmente niños con retraso constitucional del crecimiento y de la adolescencia, pueden tener deficiencia transitoria de GH en las pruebas antes del inicio real de la pubertad. Cuando la concentración sérica de testosterona empieza a aumentar 26/8/11 10:37:25 booksmedicos.org 148 CAPÍTULO 6 Crecimiento en estos pacientes, la secreción de GH y la tasa de crecimiento también aumentan. Este estado transitorio puede sugerir de manera incorrecta deficiencia de GH auténtica, pero no requiere terapia. A veces se dice que una dosis de preparación de estrógeno aumenta al máximo la secreción de GH, de modo que la deficiencia de GH auténtica no se diagnostica de manera espuria. En el capítulo 4 se describen las enfermedades del SNC que causan deficiencia de GH adquirida (p. ej., craneofaringiomas, germinomas, gliomas, histiocitosis X). Es notorio que después de extirpación de craneofaringioma, algunos pacientes, principalmente sujetos obesos, siguen creciendo bastante bien a pesar de la falta de secreción de GH. Este crecimiento persistente parece depender de hiperinsulinemia. La radiación craneal de la región hipotálamo-hipofisaria para tratar tumores del SNC o leucemia linfoblástica aguda puede dar lugar a deficiencia de GH que empieza alrededor de 12 a 18 meses más tarde, debido a daño hipotalámico (o tal vez hipofisario) inducido por radiación. Las dosis de radiación más altas, como el régimen con 24 Gy previamente usado para el tratamiento de leucemia del SNC, tienen mayor efecto (la estatura adulta puede estar hasta 1.7 SD por debajo de la media) que los regímenes con dosis más bajas (p. ej., 18 Gy), y las dosis más altas tienen más probabilidades de causar deficiencia de TSH, ACTH y gonadotropina, así como hiperprolactinemia o incluso pubertad precoz. Las niñas tratadas a una edad temprana con este régimen con dosis más bajas aún parecen tener riesgo de retraso del crecimiento. Todos los niños deben observarse con sumo cuidado por si hubiera retraso del crecimiento después de radiación, porque el retraso del crecimiento puede ocurrir años más tarde. Si estos pacientes reciben radiación espinal, también puede haber alteración del crecimiento de la parte alta del cuerpo, lo que causa un decremento de la proporción US-LS, y mayor tendencia a estatura baja. La radiación del abdomen por tumor de Wilms también puede llevar a crecimiento espinal disminuido (pérdida estimada de 10 cm de estatura por terapia con megavoltaje al año de edad, y 7 cm por tratamiento a los cinco años de edad). Otros que reciben radiación gonadal (o quimioterapia) tienen deterioro de la función gonadal, falta del inicio de la pubertad o de progresión de la misma, o tienen brotes de crecimiento puberal disminuido o falta del mismo. Datos recientes sugieren que la quimioterapia para leucemia linfocítica aguda sin radiación también puede llevar a deficiencia de GH, de modo que después de tratamiento para cáncer siempre se requiere seguimiento del crecimiento. El traumatismo del SNC se encuentra bien establecido como causa de hipopituitarismo en adultos. Estudios transversales en niños revelan tasas tanto altas como bajas de hipopituitarismo subsiguiente después de traumatismo encefálico, pero los raros estudios prospectivos demuestran riesgo más bajo en niños que en adultos. Otros tipos de disfunción de GH La deficiencia de IGF-I primaria se debe a insensibilidad a la GH (síndrome de Laron y sus variantes [OMIM #262500]). Estos trastornos reflejan defectos de receptor de GH o defectos posreceptor que se heredan de una manera autosómica recesiva. La proteína de unión a GH (GHBP) soluble que se encuentra en la circulación se deriva de la porción extracelular del receptor de GH, y puesto que se derivan del mismo gen, la GHBP circulante refleja la abundancia de receptores de GH. Los pacientes con disminución de receptores de GH o falta de los mismos tienen decremento de la concentración sérica de GHBP, mientras que aquellos con defectos posreceptor muestran concentración normal de GHBP. Los niños afectados se encuentran en todo el mundo, incluso Israel, donde el síndrome se reportó por vez primera, 06Gardner(129-162).indd 148 y Ecuador, donde se estudiaron con gran detalle varias generaciones de una familia grande. Los defectos en diversas familias comprenden mutaciones sin sentido (finalizadoras o interruptoras), deleciones, defectos del procesamiento de RNA, y codones de detención traduccionales. El deterioro de la transducción de señal del eje GH/JAK-STAT lleva a estatura baja cuando este sistema intracelular no se activa en respuesta a la ocupación de receptor por el ligando GH. Los defectos de la dimerización de los receptores de GH también llevan a estatura corta. La GH sérica está alta, debido a decremento de IGF-I o falta del mismo, lo que da por resultado falta de inhibición por retroacción negativa. La enfermedad no muestra respuesta a tratamiento con GH. Los pacientes son de longitud corta al nacer, lo que confirma la importancia del IGF-I en el crecimiento fetal (demostrada previamente en estudios de deleción del gen IGF-I murino). Alrededor de una tercera parte tiene hipoglucemia, y la mitad de los niños varones presenta microfalo. Los pacientes tratados con IGF-I recombinante crecen a una tasa mejorada, pero no muestran tan buena respuesta al IGF-I como los niños deficientes en GH responden al tratamiento con GH, lo que indica que la GH puede tener un papel directo en el fomento del crecimiento por arriba y más allá que el conferido por el IGF-I. Se describen otras formas de resistencia a la GH, pero la mayoría de los pacientes con trastornos del eje de la GH tiene anormalidades de la secreción de GH, no de la acción de la misma. Los niños de estatura muy baja, con crecimiento inadecuado y retraso de la maduración del esqueleto, valores normales de GH e IGF-I, y sin signos de enfermedad orgánica, han mostrado respuesta a la terapia con GH con tasas de crecimiento aumentadas iguales a las de pacientes con deficiencia de GH auténtica. Estos pacientes pueden tener una variación del retraso constitucional del crecimiento o estatura baja genética, pero es posible una anormalidad sutil de la secreción de GH o de la acción de la misma. Los pigmeos (OMIM #265850) tienen concentración sérica normal de GH, baja de IGF-I, y normal de IGF-II. Muestran incapacidad congénita para producir IGF-I, que tiene mayor importancia en la estimulación del crecimiento que el IGF-II. Se informa que los niños pigmeos carecen de un brote de crecimiento puberal, lo que sugiere que el IGF-I es esencial para alcanzar una velocidad de crecimiento máximo normal. Los pigmeos efe, los pigmeos de estatura más baja, son significativamente más pequeños al nacer que africanos vecinos que no son pigmeos, y su crecimiento es más lento durante toda la niñez, lo que lleva a estaturas desplazadas progresivamente por debajo de la media. Se reportan algunos pacientes con defectos del gen IGF-I o con deficiencia del receptor de IGF-I y estatura baja extrema. Hay reportes raros de defectos del receptor de IGF-I (IGF-IR) (OMIM #147370) que llevan a estatura baja sin capacidad de respuesta a IGF-I. En estos casos por lo general se informa deficiencia de crecimiento intrauterino. ¿Por qué ciertos niños normales, quizá dentro de una familia de estatura baja, tienen estatura significativamente más baja que la media? No hay una respuesta definitiva para esta pregunta persistente, pero algunos pacientes tienen concentración sérica disminuida de GHBP, lo que sugiere un decremento de los receptores de GH en estos niños. Una minoría de niños de estatura baja, con crecimiento inadecuado, tiene anormalidades genéticas definibles de sus receptores de GH. La estatura baja es la vía final común de muchas anormalidades bioquímicas. Los adultos que tuvieron deficiencia de GH durante la niñez o la adolescencia tienen masa ósea disminuida en comparación con los adultos normales incluso cuando la masa ósea se corrige para su menor tamaño. Hay pérdida progresiva de hueso en adultos que tienen deficiencia de GH, incluso si la densidad ósea mejoró con terapia 26/8/11 10:37:25 booksmedicos.org CAPÍTULO 6 durante la niñez; la GH está aprobada para adultos con deficiencia de GH, y puede revertir esta tendencia (capítulo 4). Diagnóstico de deficiencia de GH Dado que los valores basales de GH sérica son bajos en niños normales y pacientes con deficiencia de GH por igual, el diagnóstico de deficiencia de GH clásicamente se ha fundamentado en la demostración de un aumento inadecuado de la GH sérica después de estímulos desencadenantes o en alguna otra medida de la secreción de GH. Este proceso es complicado porque diferentes sistemas de radioinmunoensayo varían ampliamente en sus mediciones de GH en la misma muestra de sangre (p. ej., un resultado en una muestra única puede ser de más de 10 ng/ml en un ensayo, pero sólo de 6 ng/ml en otro). El médico debe estar familiarizado con los estándares del laboratorio que está usando. Casi todas las compañías de seguro médico y agencias estatales aceptan la incapacidad de la GH para aumentar por arriba de 10 ng/ml con estimulación, como diagnóstica de deficiencia de GH. Otro factor complicante es la etapa del desarrollo puberal. Los niños prepúberes secretan menos GH que los púberes y, en especial a medida que se aproximan al inicio de la pubertad, pueden tener secreción de GH suficientemente reducida como para sugerir falsamente deficiencia de GH auténtica. Este factor a veces se aborda al administrar una dosis de estrógeno a esos sujetos antes de practicar pruebas. El concepto mismo de las pruebas de GH plantea otra complicación. La GH se libera en impulsos episódicos. Si bien un paciente que no secreta GH en respuesta a desafíos estándar por lo general se considera que tiene deficiencia de GH clásica, una respuesta de GH normal a estas pruebas puede no excluir la eficacia del tratamiento con GH. Las pruebas deben realizarse después de un ayuno durante toda la noche; la ingestión de carbohidratos o de grasa suprime la respuesta de GH. La obesidad suprime la secreción de GH, y es posible que parezca falsamente que un niño con sobrepeso u obesidad tenga deficiencia de GH. Incluso dentro del rango normal, las variaciones del BMI afectan la GH máxima después de estimulación. Dado que 10% o más de los niños sanos no muestra un aumento suficiente de la GH con una prueba de reserva de GH, se necesitan al menos dos métodos de evaluación de la reserva de GH antes de que se emita el diagnóstico de deficiencia de GH clásica. Por supuesto, si la GH aumenta por arriba de 10 ng/ml en una prueba única, se excluye deficiencia de GH clásica. Los valores de GH sérica deben aumentar después de 10 minutos de ejercicio vigoroso; esto se usa como una prueba de detección. Luego de un ayuno durante toda la noche, la concentración de GH debe aumentar en respuesta a la administración de arginina por vía intravenosa lenta (0.5 g/kg de peso corporal [hasta 20 g] durante 30 minutos), levodopa por vía oral (125 mg para hasta 15 kg de peso corporal, 250 mg para hasta 35 kg, o 500 mg para >35 kg), o clonidina 2 (0.1 mg/m por vía oral). Los efectos secundarios de la levodopa son náuseas; los de la clonidina son cierta disminución de la presión arterial, y somnolencia. Las pruebas de estimulación con glucagon determinan la capacidad secretora tanto de GH como de ACTH. La concentración de GH también aumenta después de hipoglucemia aguda debida a administración de insulina; empero, esta prueba conlleva el riesgo de crisis convulsivas si la concentración de glucosa en sangre disminuye excesivamente. Puede realizarse una prueba de tolerancia a la insulina si se dispone de una administración por vía intravenosa lenta de dextrosa al 10 a 25% para administración urgente en presencia de coma o crisis convulsivas de origen hipoglucémico, y si se satisfacen las condiciones que siguen: 1) antes de que empiece la prueba hay disponible un catéter para administración por vía intravenosa 06Gardner(129-162).indd 149 Crecimiento 149 con llave de heparina o administración de solución salina a ritmo lento; 2) un médico puede observar de manera continua al paciente, y 3) el paciente no tiene antecedente de crisis convulsivas hipoglucémicas. El paciente debe tener una concentración normal de glucosa al principio de la prueba la mañana después de un ayuno durante toda la noche (la ingestión de agua es aceptable). La insulina regular, 0.075 a 0.1 U/kg en solución salina puede administrarse como un bolo por vía intravenosa. En 20 a 40 minutos, ocurrirá una disminución de 50% de la glucosa en sangre, y debe ir seguida por aumento de la GH, el cortisol y la ACTH séricos. Es necesario vigilar la glucosa sérica, y debe mantenerse un catéter intravenoso para la administración urgente de dextrosa en caso de que el paciente pierda el conocimiento o tenga una crisis convulsiva hipoglucémica. Si se necesita administración de dextrosa por vía intravenosa lenta, es indispensable que la glucosa en sangre no aumente muy por arriba del rango normal, porque se ha reportado hiperosmolalidad por reemplazo excesivo de glucosa; no debe usarse dextrosa al 50% sin diluir (capítulo 4). Una familia de pentapéptidos y hexapéptidos llamados péptidos liberadores de GH (GHRP) estimula la secreción de GH en sujetos normales y en aquellos con deficiencia de GH. Los GHRP actúan por medio de receptores de grelina que difieren de los receptores del factor liberador de GH (GHRF), y sus efectos son aditivos a los del GHRF. La grelina es un péptido derivado del sistema gastrointestinal que se une de manera natural a estos receptores en el SNC, lo que causa secreción de GH, pero también estimula el apetito y se clasifica como un agente orexigénico. A últimas fechas se encontraron mutaciones en el receptor secretagogo de GH (GHSR) en niños con estatura baja; el tratamiento con GH aumenta el índice de crecimiento. Se dice que los pacientes que muestran respuesta a los estímulos farmacológicos antes mencionados, pero no a estímulos fisiológicos, como el ejercicio o el sueño, tienen disfunción neurosecretora. Estos pacientes tienen decremento de la secreción de GH durante 24 horas (o concentraciones integradas de GH) en comparación con sujetos sanos, patrones similares a los observados en pacientes con deficiencia de GH. No está clara la frecuencia con la cual se encuentra esta afección. Esta exposición prolongada de la interpretación de la GH después de pruebas con secretagogo cuestiona el estándar mismo para el diagnóstico de deficiencia de GH. Está claro que las pruebas farmacológicas no siempre pueden determinar cuáles pacientes en realidad necesitan terapia con GH, y muchos expertos sugieren que se abandonen esas pruebas dinámicas a favor de mediciones del IGF-I, y de la IGFBP-3. Esta es la práctica del autor siempre que es posible, aunque en algunos planes de seguro médico aún pueden requerirse pruebas de GH dinámicas. Las mediciones de IGF-I e IGFBP-3 séricos son métodos alternativos para evaluar la suficiencia de GH. Los valores séricos de IGF-I son bajos en la mayoría de los sujetos con deficiencia de GH, pero, como se comentó, algunos pacientes con estatura baja y concentración sérica normal de IGF-I pueden requerir tratamiento con GH para mejorar la tasa de crecimiento. Más aún, la inanición disminuye los valores de IGF-I en niños sanos, y sugiere de manera incorrecta deficiencia de GH. Los niños con enanismo psicosocial —que necesitan terapia familiar o colocación en hogar sustituto más que terapia con GH— tienen concentraciones bajas de GH y de IGF-I, y puede parecer falsamente que tienen deficiencia de GH. De igual modo, los pacientes con retraso constitucional de la adolescencia tienen valores bajos de IGF-I para la edad cronológica, pero valores normales para la edad esquelética, y pueden tener disminución temporal de la respuesta de GH a secretagogos. De este modo, las cuantificaciones de IGF-I no son infalibles en el diagnóstico de deficiencia 26/8/11 10:37:25 booksmedicos.org 150 CAPÍTULO 6 Crecimiento de GH. Se deben interpretar respecto a la nutrición, el estado psicosocial, y la edad esquelética. La IGFBP-3 es dependiente de la GH, y si su concentración también es baja, proporciona evidencia más fuerte de deficiencia de GH que la cuantificación de IGF-I sola. La Growth Hormone Research Society emitió criterios que intentan abordar el diagnóstico de deficiencia de GH durante la niñez a pesar de la incertidumbre de los métodos. En estos criterios se usan datos clínicos de diversas afecciones relacionadas con deficiencia de GH, la magnitud de la estatura baja, y el grado y la duración de la velocidad de crecimiento disminuida para identificar a individuos que pueden tener deficiencia de GH. Las pautas y las consideraciones diagnósticas que se presentan en este capítulo incluyen casi todos los criterios de la GH Society. (Véase la referencia “Consensus guidelines” en la sección de Estatura baja al final de este capítulo, en la cual encontrará los detalles de la declaración de la Growth Hormone Research Society.) Puede necesitarse un periodo de tratamiento con GH durante tres a seis meses para determinar la respuesta de crecimiento; si el crecimiento aumenta más de 2 cm/año, es probable que el niño se beneficie a partir del tratamiento con GH independientemente de lo que las pruebas hayan mostrado originalmente. Tratamiento de deficiencia de GH A. Reemplazo de GH Antes de 1986, el único método disponible para tratar deficiencia de GH era la terapia de reemplazo con hGH derivada de donantes cadavéricos. En 1985 y a partir de entonces, se diagnosticó enfermedad de Creutzfeldt-Jakob en algunos enfermos que habían recibido hGH natural hasta 10 a 15 años antes; la enfermedad de Creutzfeldt-Jakob es una enfermedad neurológica degenerativa rara en pacientes tan jóvenes. Debido a la posibilidad de que priones que habían contaminado las hipófisis donadas se hubiesen transmitido a los pacientes con deficiencia de GH, lo que causó su muerte, dejó de distribuirse la GH natural proveniente de todas las fuentes. En la actualidad, el abasto mundial se efectúa con hGH recombinante. La GH comercial tiene la secuencia natural de 191 aminoácidos. La GH ahora se encuentra disponible en cantidades casi ilimitadas, lo que permite regímenes de tratamiento innovadores que antes eran imposibles debido al abasto escaso. Sin embargo, ahora debe abordar- CUADRO 6–2 Nivel de defecto en el crecimiento. Sitio del defecto Enfermedad clínica Hipotálamo Deficiencia de GH idiopática debida a secreción disminuida de GHRH; tumores hipotalámicos o defectos congénitos Hipófisis Displasia, traumatismo, intervención quirúrgica, o tumor de la hipófisis; defecto del gen GH o en factores de transcripción hipofisarios Sitios de producción de IGF Deficiencia primaria de IGF-I: defecto de receptor de GH (enanismo de Laron con cifras altas de GH y bajas de IGF) Deficiencia de ALS Defecto de transducción de señal de eje hormona de crecimiento/JAK-STAT Pigmeos con concentración normal de GH, baja de IGF-I, y normal de IGF-II Cartílago 06Gardner(129-162).indd 150 Retraso del crecimiento inducido por glucocorticoide Resistencia al IGF-I se el potencial de abuso de GH en atletas o en niños de tamaño normal cuyos padres desean que sean más altos que el promedio. En el cuadro 6-2 se muestran las alteraciones del crecimiento debidas a trastornos de la liberación de GH o de la acción de la misma. Los niños con deficiencia de GH requieren somatotropina biosintética (GH con secuencia natural) a una dosis de 0.3 mg/kg/semana, administrados en una dosis por vía subcutánea por día, seis a siete veces por semana, durante el periodo de crecimiento activo antes de la fusión epifisaria. El aumento del índice de crecimiento (figuras 6-9, 6-10 y 6-11) es más notorio durante el primer año de terapia. Los niños de mayor edad no muestran tan buena respuesta y pueden requerir dosis más grandes. Las dosis más altas, hasta del doble de la dosis inicial estándar, están aprobadas por la FDA para uso durante la pubertad, pero hay reportes variables del efecto de estas dosis más altas sobre la estatura adulta; la mayor parte del efecto de la GH sobre la estatura adulta se ejerce durante los años previos a la pubertad. La GH no aumenta la tasa de crecimiento sin nutrición adecuada y estado eutiroideo. Durante alrededor de 50 años que han transcurrido desde el primer uso de GH en niños, se reportan los efectos a largo plazo en varias series. Si sólo se consideran los niños tratados más recientemente con GH recombinante, la estatura adulta media fue de 1.4 SD por debajo de la media, una importante mejoría sobre –2.9 SD de estatura media al inicio de la terapia, pero no una normalización verdadera de la estatura en la mayoría de los pacientes. Con el diagnóstico y tratamiento más tempranos, y con el uso de los nuevos programas de dosificación puberal, la estatura adulta puede alcanzar el potencial genético. La vigilancia del reemplazo de GH se logra principalmente al medir la tasa de crecimiento y evaluar anualmente el avance de la edad ósea. El IGF-I y la IGFBP-3 séricos aumentan con la terapia exitosa, mientras que la GHBP no muestra cambio apreciable. En estudios clínicos controlados se reportó la utilidad de titular las dosis de GH para restituir el IGF-I sérico al rango normal alto, con vigilancia de la concentración sérica de IGF-I durante el tratamiento clínico. La fosfatasa alcalina específica para hueso sérica aumenta con la terapia exitosa. La hidroxiprolina, desoxipiridinolina y galactosil-hidroxilisina urinarias reflejan la tasa de crecimiento, y se usan en estudios clínicos para revelar la tasa de crecimiento aumentada con terapia. Es posible que haya anticuerpos contra GH en cantidades medibles en el suero de niños que están recibiendo GH. Sin embargo, un título más alto de anticuerpos bloqueadores con capacidad de unión importante es raro, salvo en pacientes con falta o anormalidad de los genes GH. Sólo se reporta que algunos pacientes han dejado de crecer temporalmente debido a la formación de anticuerpos. La GH ejerce efectos antiinsulina. Aunque la diabetes clínica no es un resultado probable de la terapia con GH, se desconocen los efectos a largo plazo de un pequeño aumento de la glucosa en un niño por lo demás sano. Si ya hay una tendencia hacia la diabetes, la GH puede causar el inicio de manifestaciones clínicas con mayor rapidez. Otro riesgo potencial es la rara tendencia a presentar deslizamiento de la epífisis de la cabeza femoral en niños que están recibiendo terapia con GH. Datos recientes han debilitado el enlace entre tal deslizamiento y terapia con GH, pero no está clara la importancia final de la relación. El deslizamiento de la epífisis de la cabeza femoral, si se relaciona con endocrinopatías, es más común en pacientes hipotiroideos tratados (50% en una serie de 80 episodios de deslizamiento de la epífisis de la cabeza femoral), seguido por los pacientes con deficiencia de GH tratados (25% de la serie). Esta afección puede ser bilateral, y varios expertos recomiendan el tratamiento profiláctico del lado no afectado. El seu- 26/8/11 10:37:25 booksmedicos.org CAPÍTULO 6 +3 +2 +1 0 –2 –1 151 –3 pulg cm 60 – 59 – 150 cm 58 – 57 – 145 56 – 55 – 140 150 –4 145 –5 140 54 – 53 – 135 135 52 – 51 – 130 50 – 49 – 125 130 125 48 – 47 – 120 Estatura Crecimiento 120 46 – 45 – 115 44 – 43 – 110 115 110 42 – 41 – 105 40 – 100 39 – 105 100 38 – 95 37 – 36 – 90 35 – 95 90 34 – 85 33 – 32 – 80 31 – 30 – 75 29 – 28 – 70 27 – pulg cm 85 80 Crecimiento físico (NCHS) Niños de 2 a 18 años 75 70 cm 2 3 4 5 6 7 8 9 10 Edad (años) 11 12 13 14 15 16 17 18 FIGURA 6–9 Ejemplos de tablas de crecimiento anormal. Los cuadrados representan el patrón de crecimiento de un niño (como el paciente A en la figura 6-11) con desarrollo sexual precoz y crecimiento excesivo temprano que llevó al cierre prematuro de las epífisis y cese del crecimiento. Los círculos representan el crecimiento de un niño (como el paciente B en la figura 6-11) con deficiencia de GH que mostró crecimiento progresivamente inadecuado hasta los seis años de edad, cuando se trató con hGH (flecha), después de lo cual el crecimiento se puso al día. Las curvas describen desviaciones estándar desde la media. dotumor cerebral rara vez puede ocurrir con terapia con GH; por lo general se relaciona con cefalea intensa, y puede ser más común en individuos obesos que están recibiendo terapia con GH. Se informa que se revierte después del cese de la terapia con GH, pero si se permite que continúe, pueden alterar la visión y causar complicaciones graves. La organomegalia y los cambios en el esqueleto parecidos a los que se encuentran en la acromegalia, son otros efectos secundarios teóricos de la terapia excesiva con GH, pero no ocurren con dosis estándar. Además, se reportan algunos casos de ginecomastia prepuberal con terapia con GH. El descubrimiento de leucemia en adultos jóvenes previamente tratados con GH fue preocupante, pero no se ha establecido una relación entre causa y efecto, y el tratamiento con GH no se considera una causa de leucemia. La GH no aumenta el índice de recurrencia de tumores que existían antes de la terapia. Así, los pacientes con craneofaringiomas, por ejemplo, pueden recibir GH, si está indicado, después de que la enfermedad es estable en clínica, sin preocupación importante respecto a que la GH precipitará una recurrencia. Los médicos por lo general esperan un año después de que se completa la 06Gardner(129-162).indd 151 terapia del tumor antes de iniciar terapia con GH en los pacientes, pero no es un requisito hacerlo. Hay informes de un aumento pequeño del riesgo de carcinoma de colon decenios después de tratamiento con GH natural en niños con deficiencia de GH, pero no se dispone de esa información sobre el seguimiento a largo plazo de niños tratados con GH derivada de tecnología recombinante. La deficiencia de GH se relaciona con un perfil de lípidos adverso, con colesterol de LDL alto y colesterol de HDL disminuido, además de un BMI aumentado; los adolescentes con deficiencia de GH tratados con GH presentan estos datos en el transcurso de algunos años después de que se suspende la terapia con GH. La terapia con GH en dosis bajas ahora está aprobada para uso en adultos con deficiencia de GH de inicio en la niñez, y se dice que previene estos cambios metabólicos. Además, la terapia con GH en adultos mantiene la fuerza muscular y la densidad ósea en adultos con deficiencia de GH. Por ende, puede informarse a los padres de un niño con deficiencia de GH que el paciente aún puede beneficiarse a partir de la terapia con GH incluso después de que deja de crecer, si la deficiencia de GH profunda persiste después de pruebas repetidas. 26/8/11 10:37:25 06Gardner(129-162).indd 152 Incremento (cm/6 meses) 2 3 4 5 6 7 8 9 10 11 12 13 Edad (años) 14 15 16 17 18 2 3 4 5 6 7 8 9 10 11 12 13 Edad (años) 14 15 16 B 17 18 3 −1 3 25 50 75 90 97 10 0 1 2 3 4 10 25 50 75 90 97 Incremento (cm/6 meses) FIGURA 6–10 Dos ejemplos de crecimiento anormal graficados en una tabla de velocidad de aumento de estatura. A. El gráfico está tomado de los datos registrados como cuadrados en la figura 6-9, y describe a un paciente con pubertad precoz, como el paciente A en la figura 6-11, con cierre epifisario prematuro, y cese del crecimiento. B. El gráfico se tomó de los datos registrados como círculos en la figura 6-9, que describen a un paciente con deficiencia de GH (como el paciente B en la figura 6-11) que se trató con hGH (flecha) a los seis años de edad. Se nota la puesta al día del crecimiento inicial para dos años, seguida por una velocidad de crecimiento más baja (pero normal). Estas tablas despliegan la tasa de crecimiento al cabo de intervalos de crecimiento de seis meses en lugar de intervalos de 12 meses, como se muestra en las figuras 6-3 y 6-4. A −1 0 1 2 3 4 CAPÍTULO 6 5 6 Estatura de niños 152 5 6 Estatura de niños booksmedicos.org Crecimiento 26/8/11 10:37:25 booksmedicos.org CAPÍTULO 6 Crecimiento 153 FIGURA 6–11 Dos niños que demuestran extremos de crecimiento. El niño a la izquierda en cada fotografía (A) tiene pubertad precoz debida a una lesión del SNC. A los cuatro y medio años, midió 125.1 cm de estatura, que es 4.5 desviaciones estándar (SD) por arriba de la media. (La estatura media para un niño de cuatro años de edad es de 101.5 cm.) Sus testículos midieron 2 × 3.5 cm cada uno, su pene midió 9.8 × 2.8 cm (todas mediciones puberales). Fue musculoso y tuvo acné y voz profunda. Su edad ósea fue de 10 años, la concentración de testosterona fue de 480 ng/dl, y la LH aumentó después de 100 μg de GnRH (gonadorelina) hasta una respuesta puberal. Su CT del cerebro reveló un hamartoma del tuber cinereum. El niño a la derecha (B) a los seis años de edad midió 85 cm de estatura, que es más de 5 SD por debajo de la media. Tuvo las características físicas y en el interrogatorio clásicas de la deficiencia idiopática de GH, incluso falta de crecimiento temprano y aspecto de querubín. Su concentración plasmática de GH fue indetectable y no aumentó después de práctica de pruebas desencadenantes. La GH se ha combinado con otras sustancias para aumentar sus repercusiones sobre la estatura. En pacientes que se diagnosticaron en etapas tardías, han entrado a la pubertad, y parecen tener tiempo limitado para mostrar respuesta a la GH antes de que la fusión epifisaria cause el cese del crecimiento, se ha usado un agonista de la GnRH para retrasar la fusión epifisaria en estudios clínicos, con éxito variable, pero una conferencia de consenso sobre el uso de terapia con agonistas de GnRH no recomendó esto debido a falta de fuerte evidencia de eficacia. Si bien continúan los estudios clínicos, este uso fuera de las indicaciones incluidas en la etiqueta todavía no se establece como seguro y eficaz. Los inhibidores de la aromatasa se han combinado con GH en algunos estudios, y si bien ésta aún no es una práctica clínica regular, parece haber un efecto de decremento del avance de la edad ósea mientras que permite que se obtenga aumento del crecimiento y la estatura. Hay otras enfermedades para las cuales la FDA ha aprobado el uso de GH. La terapia con GH aumenta la estatura adulta en el síndrome de Turner hasta un promedio de 5.1 cm si se inicia en etapas suficientemente tempranas; se informa que la adición de oxandrolona en dosis bajas aumenta más la tasa de crecimiento. Se usa estrógeno para promover la feminización y mantener la densidad mineral ósea; el momento óptimo para iniciar tratamiento con estrógeno debe individualizarse con base en la edad ósea, la estatura y factores psicológicos. Por lo general se administra estrógeno durante los años de la adolescencia en dosis bajas y sólo después de que se alcanza la edad normal de inicio de la pubertad a fin de preservar la estatura adulta máxima, aunque el inicio más temprano de la terapia está ganando credibilidad (capítulo 15). 06Gardner(129-162).indd 153 En la serie más exitosa de niños SGA tratados con GH, el agente aumentó la estatura adulta entre 2.0 y 2.7 SD. Las niñas con síndrome de Turner tratadas con GH alcanzan estatura adulta de más de 150 cm, una mejoría desde la estatura no tratada promedio que es de alrededor de 144 cm. Cuando el tratamiento empieza a los cuatro años o antes, se alcanza una estatura adulta dentro del rango normal. El tratamiento con GH se proporciona para enfermedad renal crónica durante la niñez. La GH aumenta la tasa de crecimiento por arriba del estado no tratado, sin avance excesivo de la edad ósea. El síndrome de Prader-Willi también puede tratarse con GH para aumentar la tasa de crecimiento y la masa de tejido magro y la densidad ósea. Un estudio reciente indicó que la educación de los padres ejerció el efecto más importante sobre la composición corporal en estos niños. Aun así, hay reportes de que los pacientes con síndrome de Prader-Willi han muerto por apnea obstructiva del sueño después de tratamiento con GH, lo que demuestra una necesidad de estudios del sueño a fin de excluir apnea del sueño antes de iniciar tratamiento, y de vigilancia constante. El tratamiento del síndrome de Noonan ya se describió. En general, los varones se tratan más a menudo con GH que las mujeres en Estados Unidos, pero no sucede así en otros países desarrollados. La FDA ha aprobado el uso de GH en niños por lo demás normales, cuya estatura está por debajo de 2.25 desviaciones estándar para la edad, y que se predice que no van a alcanzar la estatura adulta normal (<1 percentil de la estatura adulta). Es posible que haya presión por parte de los padres para el tratamiento de niños que se predice que van a ser más altos que estas pautas, pero la aprobación por la FDA es 26/8/11 10:37:25 booksmedicos.org 154 CAPÍTULO 6 Crecimiento para indicaciones específicas. Si bien la GH puede aumentar la estatura de niños muy gravemente afectados, no debe usarse para un niño cuya estatura adulta predicha está dentro del rango normal. El tratamiento cuesta 30 000 a 40 000 dólares estadounidenses por año, o alrededor de 35 000 dólares estadounidenses por cada centímetro ganado. En Estados Unidos se trata a varones más a menudo que a mujeres, mientras que la proporción es más semejante en otros países, probablemente debido a factores socioculturales. La GHRH se ha aislado, secuenciado y sintetizado. Está disponible para uso en el diagnóstico y tratamiento. Los pacientes con deficiencia de GH muestran secreción de GH más baja o nula después de la administración de GHRH. De cualquier modo, las dosis episódicas de GHRH pueden restituir la secreción de GH, la producción de IGF-I, y el crecimiento en niños con deficiencia de GH idiopática. La capacidad de administración de GHRH para estimular la secreción hipofisaria de GH apoya más el concepto de que la deficiencia de GH idiopática es principalmente una enfermedad del hipotálamo, no de la hipófisis. El IGF-I ahora se produce mediante tecnología de DNA recombinante. El IGF-I es útil en el tratamiento de ciertos tipos de estatura baja, en particular enanismo de Laron (y quizá para pigmeos africanos, si se deseara tratamiento) en los cuales ni la GH ni cualquier otro tratamiento es eficaz. El IGF-I se ha estudiado en clínica durante más de 12 años. Los efectos secundarios como hipoglucemia (que se observan en 49% de los sujetos tratados), lipohipertrofia en el sitio de inyección (32%), e hipertrofia amigdalina/adenoidea (22%) son comunes, pero no se dice que sean graves. Sin embargo, hay preocupación entre algunos expertos respecto a la seguridad de esta terapia. B. Manejo y resultado psicológicos La investigación sobre el resultado psicológico de pacientes con estatura corta es defectuosa por falta de métodos de investigación constantes, y falta de estudios controlados, pero algunos resultados son interesantes. Los inhibidores de la aromatasa se han combinado con terapia con GH en estudios clínicos para disminuir el avance de la edad ósea y maximizar la estatura adulta. Esto todavía no se ha introducido en una práctica común, y se considera experimental. Los estudios varían en sus conclusiones, respecto a si la estatura corta es o no perjudicial para el desarrollo psicológico de un niño, y si, por inferencia, la GH es útil para mejorar el funcionamiento psicológico del niño. Los niños con deficiencia de GH son los estudiados de manera más extensa; investigaciones anteriores sugirieron que tienen más rasgos de personalidad pasiva que los niños sanos, pueden tener retraso de la madurez emocional, y sufrir por infantilización por parte de padres, maestros y compañeros. Muchos de estos niños han sido mantenidos en años escolares anteriores a los propios de su edad debido a su tamaño, sin tomar en cuenta sus habilidades académicas. Algunos pacientes retienen una imagen corporal de estatura baja incluso después de que se ha alcanzado estatura normal con el tratamiento. Estudios más recientes desafían estas opiniones, y sugieren que la autoimagen en niños con estatura por debajo del quinto percentil, que no tienen deficiencia de GH, es cercanamente comparable a una población de niños con estatura normal. Estos datos pueden no ser representativos de la población de pacientes antes comentada, por cuanto una población ambulatoria normal de niños con estatura baja puede diferir del grupo seleccionado que busca atención médica. Los datos sugieren que la estatura baja en sí no es una causa de preocupación psicológica grave, y esas preocupaciones no deben usarse para justificar terapia con GH. Es imposible evitar el hecho de que nuestra 06Gardner(129-162).indd 154 sociedad que rinde culto a la estatura alta valora la estatura física y la considera sinónimo de potencial de éxito, una percepción que no se pierde sobre los niños con estatura baja y sus padres. Para niños con estatura baja se recomienda un ambiente de apoyo en el cual no se permita a esos niños actuar como si tuvieran una edad menor, ni ocupar un lugar privilegiado en la familia. La ayuda psicológica está indicada en casos graves de depresión o ajuste inadecuado. 2. ENANISMO PSICOSOCIAL (FIGURA 6-12) Los niños con enanismo psicosocial son presentados con crecimiento inadecuado, y con un aspecto barrigón e inmaduro. A menudo muestran hábitos de consumo de alimentos y de bebida extraños. Los padres tal vez reporten que el niño afectado pide comida a los vecinos, busca en botes de basura y bebe de retretes. Como regla, esta afección trágica ocurre en sólo uno de varios niños en una familia. El interrogatorio y la observación cuidadosos revelan una estructura familiar trastornada, en la cual se hace caso omiso del niño o se les disciplina con severidad. La privación calórica o el maltrato físico pueden o no ser un dato del historial. Estos niños tienen hipopituitarismo funcional. La práctica de pruebas a menudo revela deficiencia de GH al principio, pero después de que se retira al niño del hogar, la función en cuanto a GH vuelve con rapidez a lo normal. El diagnóstico se fundamenta en la mejoría de la conducta o la puesta al día del crecimiento en el hospital o en un hogar sustituto. La separación de la familia es terapéutica, pero el diagnóstico es reservado. La terapia familiar puede ser beneficiosa, pero se carece de seguimiento a largo plazo. El trastorno de crecimiento debido a interacción anormal entre padres e hijo en un lactante de menor edad es la privación materna. La privación calórica debida a negligencia de los padres puede tener mayor importancia en este grupo de edad más joven. Incluso en ausencia de restricción nutricional o de enanismo psicosocial en toda regla, las interacciones negativas constantes dentro de una familia pueden inhibir el crecimiento de un niño. Es esencial considerar la dinámica familiar en la evaluación de un niño que muestra crecimiento inadecuado. Es inapropiado recomendar terapia con GH para trastornos emocionales. 3. HIPOTIROIDISMO La deficiencia de hormona tiroidea disminuye la tasa de crecimiento posnatal y el desarrollo del esqueleto si empieza en el momento del nacimiento o antes. Lleva a retraso grave del desarrollo a menos que se proporcione tratamiento con rapidez después del nacimiento. En todo el mundo se han instituido programas de detección para el diagnóstico de hipotiroidismo congénito. El tratamiento temprano después del diagnóstico durante el periodo neonatal disminuye de manera notoria el retraso del crecimiento, y casi ha eliminado el retraso mental causado por este trastorno. De hecho, el tratamiento temprano del hipotiroidismo congénito da por resultado crecimiento normal. El hipotiroidismo adquirido en niños de mayor edad (p. ej., debido a tiroiditis linfocítica) puede llevar a retraso del crecimiento. Las características del hipotiroidismo son tasa de crecimiento disminuida y estatura baja, edad ósea retrasada, y aumento de la proporción US-LS para la edad cronológica debido a crecimiento inadecuado de las extremidades. Los pacientes son apáticos y perezosos, y presentan estreñimiento, bradicardia, rasgos faciales toscos y pelo grueso y reseco, ronquera y retraso del desarrollo puberal si la enfermedad no se trata. 26/8/11 10:37:26 booksmedicos.org CAPÍTULO 6 +3 +2 Crecimiento 0 +1 –1 56 55 - 140 54 53 - 135 52 51 - 130 –2 –3 50 - Estatura 49 - 125 48 47 - 120 46 45 44 43 42 41 40 39 38 37 36 35 34 33 32 31 30 29 28 27 pulg 155 –4 115 –5 110 105 100 95 90 85 80 75 Crecimiento físico (NCHS) Niños: 2 a 12 años 70 cm 2 3 4 5 6 7 8 9 10 11 12 Edad (años) FIGURA 6–12 Fotografía y tabla de crecimiento de un niño de nueve y medio años de edad con enanismo psicosocial. Tuvo un historial prolongado de crecimiento inadecuado (<3 cm/año). El interrogatorio social reveló que se le prestó menos atención y se le castigó con mayor frecuencia que a sus siete hermanos. Comía de botes de basura y pedía comida, aunque al parecer no estaba privado de alimento en su casa. Cuando se tomó la fotografía, medía 99 cm de estatura (–7 desviaciones estándar [SD]) y pesó 14.7 kg (–3 SD). Su edad ósea fue de cinco años, con líneas de paro de crecimiento visibles. La tiroxina sérica fue de 7.8 μg/dl. La GH sérica máxima varió desde indetectable hasta 8 ng/ml en diferentes pruebas desencadenantes entre los seis y los ocho y medio años de edad. Se le colocó en una instalación de cuidado crónico intrahospitalaria (flecha) durante un periodo de seis meses, y creció 9 cm, lo que se proyecta a una velocidad de crecimiento anual de 18 cm. En pruebas repetidas, la GH sérica máxima fue de 28 ng/ml. La inteligencia no queda afectada en el hipotiroidismo de inicio tardío, pero la apatía y el letargo pueden hacer que parezca lo contrario. Aunque el aumento de peso es posible con el hipotiroidismo, en contraste con la creencia común, no es extremo. El hipotiroidismo congénito por lo general se diagnostica con base en estudios de detección neonatales. En este procedimiento estándar, en uso actual en todo el mundo, se obtiene una muestra de sangre del talón o del cordón umbilical en el momento del nacimiento y se analiza para T4 total o TSH. Una T4 total de menos de 6 μg/dl, o una TSH de más de 25 mU/L por lo general es indicativa de hipotiroidismo congénito, pero los valores difieren según el estado y el laboratorio de EUA donde se practiquen. Una T4 total baja sola puede relacionarse con globulina de unión a tiroxina (TBG) circulante baja, pero el aumento significativo de TSH es diagnóstico de hipotiroidismo primario. El diagnóstico puede acompañarse de evidencia radiográfica de retraso de la edad ósea o disgenesia epifisaria en el hipotiroidismo congénito grave. En niños de mayor edad, la TSH sérica es la prueba diagnóstica más fiable. La TSH alta con T4 libre disminuida puede eliminar la 06Gardner(129-162).indd 155 confusión potencial originada por el uso de T4 total, que puede variar con la concentración de TBG o de otras proteínas de unión a tiroxina. Una prueba con resultados positivos para anticuerpos contra tiroglobulina o contra tiroperoxidasa, séricos, llevaría al diagnóstico de enfermedad tiroidea autoinmunitaria (tiroiditis de Hashimoto) como una explicación para la aparición de hipotiroidismo (capítulo 7). Si tanto la FT4 como la TSH están bajas, debe considerarse la posibilidad de hipotiroidismo central (insuficiencia hipofisaria o hipotalámica) (esto no se determinaría en los programas de detección para recién nacidos en los que se usa principalmente investigación de la TSH). Esto debe llevar a una búsqueda de otras deficiencias endocrinas hipotálamo-hipofisarias, como deficiencia de GH y enfermedad del SNC (capítulo 4). El tratamiento se logra mediante reemplazo de tiroxina. La dosis varía desde un rango de 10 a 15 μg/kg durante la lactancia hasta 2 a 3 μg/kg en niños de mayor edad y adolescentes. La supresión de la TSH hasta valores normales para la edad es un método útil para evaluar la suficiencia del reemplazo en el hipotiroidismo primario adquirido. Empero, hay consideraciones adicionales en el tratamiento de 26/8/11 10:37:26 booksmedicos.org 156 CAPÍTULO 6 Crecimiento recién nacidos, y la consulta con un endocrinólogo pediatra es esencial en este grupo de edad a fin de asegurar desarrollo óptimo del SNC. La supresión de TSH no necesariamente es apropiada en todos los recién nacidos afectados. 4. SÍNDROME DE CUSHING El exceso de glucocorticoides (sea exógeno o endógeno) lleva a disminución del crecimiento antes de que aparezcan obesidad y otros signos de síndrome de Cushing. La enfermedad subyacente puede ser hiperplasia suprarrenal bilateral debida a regulación anormal de ACTH-cortisol en enfermedad de Cushing, adenomas suprarrenales autónomos, o carcinoma suprarrenal. El diagnóstico apropiado puede pasar inadvertido si las cuantificaciones de cortisol y 17-hidroxicorticosteroides urinarios no se interpretan con base en el tamaño corporal del niño, o si se usan dosis inapropiadas de dexametasona para la práctica de pruebas (las dosis apropiadas son de 20 μg/kg/día para la prueba de supresión con dexametasona en dosis bajas, y de 80 μg/ kg/día para la prueba con dosis altas) (capítulo 9). Además, las variaciones diarias de la producción de cortisol exigen varias cuantificaciones de cortisol urinario o plasmático antes de que la enfermedad de Cushing se pueda diagnosticar o excluir de manera apropiada. La prueba con dexametasona en dosis altas resultó positiva en 68% de una serie reciente de niños con enfermedad de Cushing. La prueba de la hormona liberadora de corticotropina resultó positiva en 80% de los pacientes afectados, mientras que la MRI de la hipófisis sólo resultó positiva en 52%. El muestreo petroso inferior (capítulos 4 y 9) fue 100% exacto en el diagnóstico de enfermedad de Cushing, aunque es técnicamente difícil en niños. La creación de ensayos de cortisol salival hace del muestreo de cortisol temprano por la mañana después de dosis de dexametasona al final de la noche un método más fácil para diagnosticar enfermedad de Cushing en niños. La microadenomectomía transesfenoidal es el mejor tratamiento para enfermedad de Cushing. Los glucocorticoides exógenos usados para tratar asma, o incluso el empleo demasiado entusiasta de ungüentos o cremas con corticosteroide, puede suprimir el crecimiento. Estas causas yatrogénicas de síndrome de Cushing, si se resuelven en etapas tempranas, pueden permitir la puesta al día del crecimiento y, así, pueden no afectar la estatura final. De este modo, un interrogatorio preciso sobre las medicaciones previas es importante en el diagnóstico. El tratamiento del trastorno subyacente (p. ej., microadenomectomía transesfenoidal para enfermedad de Cushing) restituirá la tasa de crecimiento a lo normal (inicialmente puede ocurrir puesta al día del crecimiento) si no ha ocurrido fusión epifisaria, pero la estatura adulta dependerá de la duración del periodo de supresión del crecimiento. 5. SEUDOHIPOPARATIROIDISMO El seudohipoparatiroidismo tipo 1A (OMIM #103580) es un trastorno raro que consta de un fenotipo característico y signos bioquímicos de hipoparatiroidismo (calcio sérico bajo y fosfato sérico alto) en su forma clásica. El fosfato está alto en estados de deficiencia de hormona paratiroidea (PTH), mientras que está bajo en la deficiencia de vitamina D. La concentración de PTH circulante es alta, y los tejidos blanco no muestran respuesta a la administración de PTH exógena. Los niños con seudohipoparatiroidismo clásico tienen estatura baja y sobrepeso, con facies redonda característica, y cuarto y quinto metacarpianos cortos. Este conjunto de signos se llama osteodistrofia he- 06Gardner(129-162).indd 156 reditaria de Albright, que puede expresarse de manera separada de los trastornos bioquímicos (véase más adelante). El retraso del desarrollo es común. La enfermedad se debe a pérdida heterocigota de la función en la subunidad alfa del transductor de proteína Gs (gen GNAS1). Cuando hay impronta paterna, esto origina un defecto de la proteína G que acopla receptores de PTH a la adenilil ciclasa. Así, los pacientes con seudohipoparatiroidismo tipo 1A tienen menor aumento del cAMP urinario en respuesta a la administración de PTH. Es notorio que ocurre un defecto en el mismo sistema de proteína reguladora afectado en el síndrome de McCune-Albright, en el cual sobrevienen eventos endocrinos hiperactivos (capítulos 1 y 8). Una variante más rara de este trastorno (el seudohipoparatiroidismo tipo 1B; OMIM #603233) parece deberse a mutaciones en regiones no codificadoras del gen GNAS1. El tratamiento con vitamina D en dosis altas o con 1,25-dihidroxivitamina D (calcitriol) y calcio exógeno, así como agentes de unión a fosfato (si es necesario) ayudará a corregir los defectos bioquímicos y a controlar las crisis convulsivas hipocalcémicas en pacientes con seudohipoparatiroidismo. Se informó el caso notable de dos primos con seudohipoparatiroidismo y maduración prematura de las células de Leydig, ambos casos debidos a anormalidades en la misma proteína G. Se mostró que la proteína defectuosa es inactiva a temperatura corporal normal, lo que lleva a actividad de PTH defectuosa en el ámbito de los riñones y los huesos. Sin embargo, fue hiperactiva a las temperaturas más frías en el escroto, lo que llevó a la activación de la función de células de Leydig independiente de ligando. Los niños con el fenotipo de osteodistrofia hereditaria de Albright pero con concentraciones circulantes normales de calcio, fosfato y PTH, tienen seudoseudohipoparatiroidismo (OMIM #612463). No requieren terapia con calcio o vitamina D (capítulo 8). 6. TRASTORNOS DEL METABOLISMO DE LA VITAMINA D La estatura baja y el crecimiento inadecuado son datos del raquitismo en sus formas obvias o más sutiles. La causa puede ser deficiencia de vitamina D debida a ingestión oral inadecuada, malabsorción de grasa, exposición inadecuada a la luz solar, terapia anticonvulsiva, o enfermedad renal o hepática, o a todas o una combinación de las anteriores. Los datos clásicos de raquitismo por deficiencia de vitamina D comprenden piernas arqueadas, deformidades del tórax (rosario raquítico), y datos radiográficos característicos de las extremidades relacionados con cifras séricas disminuidas de calcio y fosfato, y altas de fosfatasa alcalina. Hay dos formas de raquitismo dependiente de vitamina D hereditario. El raquitismo hipofosfatémico tipo 1 autosómico recesivo (OMIM #241520) comprende una deficiencia de 25 OHD 1-hidroxilasa, y el tipo 2 (OMIM #613312) comprende falta de receptor de vitamina D o defecto del mismo. Empero, el tipo más común de raquitismo en Estados Unidos es el raquitismo hipofosfatémico ligado a X, un trastorno genético dominante que afecta la resorción renal de fosfato. Se relaciona con estatura baja, arqueamiento acentuado y progresivo de las piernas (pero ausencia de cambios en las muñecas o el tórax), calcio sérico normal o un poco alto, fosfato sérico muy bajo, y pérdida urinaria de fosfato. La estatura baja se relaciona con raquitismo en otros trastornos renales vinculados con pérdida renal de fosfato. Los ejemplos son síndrome de Fanconi (incluso cistinosis y otros errores congénitos del metabolismo) y acidosis tubular renal. 26/8/11 10:37:26 booksmedicos.org CAPÍTULO 6 Cuando el tratamiento es eficaz en estos trastornos (p. ej., vitamina D para deficiencia de dicha vitamina, o terapia con álcalis para tipos apropiados de RTA), las tasas de crecimiento mejorarán. El reemplazo de vitamina D y fosfato es una terapia apropiada para raquitismo resistente a vitamina D. Disminuye el arqueamiento de las piernas, y lleva a mejoría del crecimiento, aunque hay riesgo de nefrocalcinosis. Esto exige exámenes ecográficos renales anuales cuando los pacientes están recibiendo terapia con vitamina D. En el síndrome de Williams de la facies de duende, estenosis aórtica supravalvular y retraso mental con personalidad gregaria, los pacientes son SGA y tienen estatura muy reducida durante la niñez y como adultos; este trastorno puede incluir hipercalcemia infantil, pero ya no se considera un trastorno del metabolismo de la vitamina D porque en la mayoría de los afectados ocurre un defecto genético en el gen elastina en 7q11.23 (capítulos 8 y 15). 7. DIABETES MELLITUS El crecimiento en la diabetes mellitus tipo 1 depende de la eficacia de la terapia. La diabetes mellitus bien controlada es compatible con crecimiento normal, mientras que la diabetes mal controlada a menudo causa crecimiento lento. El agrandamiento del hígado y el bazo en un niño diabético con estatura baja mal controlado se conoce como síndrome de Mauriac, que rara vez se observa ahora debido a la mejoría del cuidado del diabético. Otro factor que puede disminuir la tasa de crecimiento en niños con diabetes mellitus tipo 1 es la incidencia aumentada de tiroiditis de Hashimoto en esta población. Son recomendables las pruebas de detección de la función tiroidea anuales, en especial a medida que se aproxima el periodo peripuberal. La concentración de GH es más alta en niños con diabetes, y este factor puede participar en la aparición de complicaciones de esta última. La concentración de IGF-I tiende a ser normal a baja, dependiendo del control de la glucosa, pero a juzgar por la GH alta mencionada, la estimulación de la producción de IGF-I por la GH parece estar parcialmente bloqueada en estos niños. 8. DIABETES INSÍPIDA La poliuria y polidipsia debidas a vasopresina inadecuada (diabetes insípida central o neurogénica) o la incapacidad de los riñones en el caso clásico para mostrar respuesta a la vasopresina (diabetes insípida nefrogénica) lleva a ingestión inadecuada de calorías, y a crecimiento disminuido. Con tratamiento apropiado (capítulo 5), la tasa de crecimiento debe volver a lo normal. La diabetes insípida neurogénica o central adquirida puede anunciar un tumor hipotálamo-hipofisario, y el retraso del crecimiento puede deberse a deficiencia de GH relacionada. DIAGNÓSTICO DE ESTATURA BAJA (CUADRO 6-3) Evaluación de estatura baja Una decisión inicial debe determinar si un niño tiene estatura baja patológica o simplemente está estresado porque la estatura no está tan cerca al quincuagésimo percentil, como lo desea el paciente o los padres. Efectuar pruebas innecesarias es caro y puede ser una fuente de preocupación a largo plazo para los padres, una preocupación que podría evitarse mediante el restablecimiento de la confianza apropiado. De manera alternativa, pasar por alto un diagnóstico de crecimien- 06Gardner(129-162).indd 157 Crecimiento 157 CUADRO 6–3 Diagnóstico básico de estatura baja. Interrogatorio médico Peso y edad gestacional al nacer Abuso de drogas prenatal Traumatismo y complicaciones en el momento del nacimiento Estaturas de los familiares Edad de la pubertad o de la menarca en la familia Antecedente familiar de enfermedades crónicas o síntomas de estas últimas Interrogatorio en cuanto a la dieta Examen físico Estatura medida y graficada Peso y BMI medidos y graficados Signos de síndromes Defectos de la línea media Examen neurológico Datos de enfermedad crónica Examen de laboratorio Panel de química Electrólitos para excluir RTA Función hepática y renal para excluir enfermedades crónicas Biometría hemática completa para excluir anemia o enfermedad hematológica Examen general de orina para excluir RTA y enfermedad renal T4 libre y TSH para excluir hipotiroidismo IGF-I (no malinterpretar valores bajos en el retraso constitucional o la malnutrición) IGFBP-3 para confirmar IGF-I bajo en la deficiencia de GH Prolactina sérica para evaluar enfermedad hipotalámica/hipofisaria potencial Panel celiaco Cariotipo en cualquier niña sin otro diagnóstico Se considera supresión con dexametasona en un niño de estatura baja que está aumentando excesivamente de peso (bastante raro) Examen radiográfico Edad esquelética para determinar retraso constitucional La determinación de la edad ósea no hará un diagnóstico, pero puede ayudar a hacer uno Las determinaciones de la edad ósea deben interpretarse en términos de desviaciones estándar desde la media Las determinaciones de la edad ósea deben ser interpretadas por un evaluador experimentado La MRI con medio de contraste por lo general es la mejor manera de determinar la presencia de un tumor en el SNC Pruebas de hormona de crecimiento Las pruebas de hormona de crecimiento son las últimas y sólo se efectúan si no se encuentra otro diagnóstico ¡Nunca se obtiene la GH sérica basal a menos que se sospeche gigantismo! Pruebas estimuladas: L-dopa Clonidina Arginina Glucagon Hipoglucemia inducida por insulina (muy peligrosa) GHRH Péptidos liberadores de hormona de crecimiento (GRP) to inadecuado patológico puede hacer que el paciente pierda centímetros de estatura final, o permitir la progresión de enfermedad. Si la estatura, la tasa de crecimiento, o la estatura ajustada para la estatura media de ambos padres, del paciente, está suficientemente disminuida como para justificar evaluación, un método ordenado para el diagnóstico eliminará análisis de laboratorio innecesarios. El interrogatorio médico proporcionará información inestimable. El peso al nacer y la edad gestacional se usan para determinar si el niño 26/8/11 10:37:26 booksmedicos.org 158 CAPÍTULO 6 Crecimiento es SGA o apropiado para la edad gestacional (AGA), la evolución intrauterina y la exposición a toxinas y la posibilidad de traumatismo en el momento del nacimiento. La evaluación para buscar anormalidades de la dieta y para síntomas de cualquier enfermedad crónica es importante, porque casi cualquier afección sistémica o alteración nutricional puede disminuir la tasa de crecimiento (cuadro 6-1). La revisión de tablas de crecimiento pasadas es importante, pero en esta era moderna los niños a menudo cambian de médico con frecuencia, y estos datos pueden no estar disponibles. Preguntar si el niño ha cambiado de tallas de ropa y de calzado es útil en ausencia de cualquier otro dato que pueda permitir la determinación de la tasa de crecimiento. Se registran la estatura de los padres y la edad que tenían en el momento de la pubertad, aunque por lo general sólo la madre recordará su edad en el momento de la menarca, mientras que el padre no recordará datos sobre su desarrollo puberal (a menos que haya seguido creciendo después de salir de la secundaria, lo cual podría indicar retraso constitucional de la pubertad). La estatura de los hermanos, y específicamente su percentil de estatura, y si entraron a la pubertad en un momento apropiado, son importantes. El interrogatorio también revela enfermedad crónica en la familia. Durante el encuentro para la obtención del interrogatorio pueden evaluarse factores psicológicos que afectan a la familia, y la relación de los padres y el hijo. A menudo el diagnóstico puede efectuarse en este momento. Huelga mencionar que la medición exacta del crecimiento es esencial. El examen físico requiere determinación de la estatura como se describió, y se lleva a cabo comparación con cualesquiera datos previos disponibles. Se mide la estatura y se calcula el BMI, de modo que no pase inadvertida ni obesidad ni malnutrición. Si no se dispone de estaturas pasadas, un antecedente de falta de cambio de talla de ropa y de calzado, o no alargar las faldas o los pantalones, puede reflejar crecimiento inadecuado. Son útiles las preguntas acerca de cómo se compara la estatura del niño con la de sus compañeros, y si la estatura del niño siempre ha tenido la misma relación con la de sus compañeros de clase. Una de las características más importantes del proceso de evaluación es determinar la velocidad de aumento de estatura y comparar la tasa de crecimiento del niño con la tasa de crecimiento normal para la edad. Se calcula el ajuste para la estatura media de ambos padres, y se determina el estado nutricional. Se miden la envergadura de los brazos, la circunferencia de la cabeza, y la proporción US-LS. El examen físico se dirige a descubrir signos de enfermedad crónica o un defecto del SNC en la línea media que puede relacionarse con disfunción hipotálamo-hipofisaria. Se evalúan estigmas físicos de síndromes o de enfermedades sistémicas. El examen neurológico es esencial. Es necesario buscar cualquier indicio para un diagnóstico en el interrogatorio o el examen físico. Sin embargo, si ningún dato en estos dos últimos lleva a la causa, se realizan análisis de laboratorio. La biometría hemática completa, el examen general de orina y la investigación de la química sérica con mediciones de electrólitos pueden revelar anemia, anormalidades propias de enfermedad hepática o renal (incluso defectos de concentración), intolerancia a la glucosa, acidosis, trastorno del calcio, u otras alteraciones de electrólitos. Es necesario usar valores ajustados para edad porque, por ejemplo, los rangos normales de los valores de fosfatasa alcalina y fósforo séricos son más altos en niños que en adultos. Una tasa de sedimentación alta, caroteno sérico bajo, o una cuantificación de anticuerpos antinucleares, antigliadina, antiendomisio, antirreticulina o antitransglutaminasa tisular (con cuantificación de la IgA), con resultados positivos, puede indicar enfermedad del tejido conjuntivo, enfermedad de 06Gardner(129-162).indd 158 Crohn, enfermedad celiaca, o síndrome de malabsorción. La TSH sérica y la T4 libre son mediciones importantes para excluir enfermedad tiroidea existente. La evaluación de la enfermedad esquelética sola no proporciona un diagnóstico; con todo, debe considerarse si el estudio muestra retraso de la edad ósea, la posibilidad de retraso constitucional del crecimiento, hipotiroidismo, o deficiencia de GH. Las pruebas que se usan para el diagnóstico de deficiencia de GH se detallaron antes. Si el IGF-I sérico es normal para la edad, es poco probable la deficiencia de GH clásica o la malnutrición; si el IGF-I sérico es bajo, debe considerarse en relación con la edad esquelética, el estado nutricional y el estado de salud general antes de que pueda interpretarse el valor. Puesto que los valores de IGF-I son bajos antes de los dos o tres años de edad, la medición simultánea de la IGFBP-3 es útil en lactantes. Si el IGF-I o la IGFBP-3, o ambos, son bajos, el diagnóstico puede ser deficiencia de GH si se excluye nutrición inadecuada. Cuando se encuentra deficiencia de GH o deterioro de la misma, o si hay otro defecto hipotálamo-hipofisario, está indicada una MRI, con atención particular al área hipotálamo-hipofisaria para excluir un defecto congénito o neoplasia en el área. La ubicación ectópica de la parte posterior de la hipófisis en la MRI se observa con relativa frecuencia en la deficiencia de GH congénita, al igual que un volumen hipofisario disminuido o interrupción aparente del tallo hipofisario. Las cuantificaciones de gonadotropina y esteroide sexual en el suero se efectúan en ensayos pediátricos si hay retraso de la pubertad (capítulo 15). La prolactina sérica puede estar alta en presencia de un trastorno hipotalámico. La enfermedad celiaca es bastante común como una causa de problemas gastrointestinales, o estatura baja, o ambos. Las mediciones de la concentración sérica de IgA y de anticuerpos antitransglutaminasa tisular están indicadas en la evaluación de trastornos del crecimiento. En cualquier niña con estatura baja sin otro diagnóstico se obtiene un cariotipo a fin de excluir síndrome de Turner, en especial si hay retraso de la pubertad o aumento de las gonadotropinas. Si se diagnostica síndrome de Turner, también son importantes la evaluación de la función tiroidea y la cuantificación de anticuerpos tiroideos. El cortisol libre urinario alto (normal: <60 μg/m2/24 h [<18.7 μmol/m2/24 h]), el cortisol salival alto a horas avanzadas de la noche, o los resultados anormales en la prueba de supresión con dexametasona, significarán síndrome de Cushing. Si ningún diagnóstico queda de manifiesto después de que todas las anteriores se han considerado y evaluado, están indicados procedimientos más detallados, como pruebas desencadenantes para deficiencia de GH. Es necesario recalcar que una evaluación prolongada y cara no es necesaria sino hasta que se demuestre que los problemas no dependen de factores psicológicos o nutricionales. De igual modo, si un niño de aspecto sano es presentado con estatura baja limítrofe, tasa de crecimiento normal, y estatura familiar baja, un periodo de observación puede ser más apropiado que los análisis de laboratorio. ESTATURA ALTA DEBIDA A CAUSAS NO ENDOCRINAS 1. ESTATURA ALTA CONSTITUCIONAL Un sujeto que ha sido más alto que sus compañeros durante la mayor parte de la niñez, está creciendo a una velocidad dentro del rango normal con una edad ósea moderadamente avanzada, y no tiene sig- 26/8/11 10:37:26 booksmedicos.org CAPÍTULO 6 nos de los trastornos que se listan a continuación, puede considerarse que es constitucionalmente avanzado. La estatura final predicha por lo general estará dentro del rango adulto normal para la familia. La obesidad en un niño por lo demás sano suele llevar, especialmente en presencia de una mutación del receptor de melanocortina 4 (MC4R), a avance moderado de la edad ósea, tasa de crecimiento un poco aumentada, y estatura alta durante la niñez. La pubertad empezará en el rango temprano de lo normal, y la estatura adulta se conformará a las influencias genéticas. Así, un niño obeso sin enfermedad endocrina debe ser alto; la estatura baja y la obesidad son preocupantes. 2. ESTATURA ALTA FAMILIAR/GENÉTICA Los niños con padres excepcionalmente altos tienen una tendencia genética a alcanzar una altura por arriba del rango normal. El niño será alto para la edad y podrá crecer a una tasa normal alta. La edad ósea será cercana a la edad cronológica, lo que lleva a una predicción de estatura alta. A veces, los niños estarán preocupados respecto a ser demasiado altos como adultos. Estas preocupaciones son más comunes en niñas, y a menudo despertarán más preocupación en los padres que en el paciente. En el pasado, la estatura adulta se limitó al promover el cierre de temprano de las epífisis con estrógeno en niñas o con testosterona en niños, pero esa terapia ya no se considera apropiada. La terapia con testosterona disminuye la concentración de colesterol de HDL; puede causar acné fulminante y éste puede progresar, incluso después de que se ha suspendido la terapia. El estrógeno conlleva el riesgo teórico de trombosis, quistes ováricos y galactorrea, incluso si se reportan pocas de estas complicaciones. Se estima que la terapia con estrógeno en dosis altas disminuye la estatura final predicha hasta a 4.5 a 7 cm, pero sólo si se empieza tres a cuatro años antes de la fusión epifisaria. La terapia limitante de la estatura es en extremo rara en la era actual, aunque, recientemente, se han usado agonistas de la somatostatina de acción prolongada en un intento por limitar la estatura. La orientación y el restablecimiento de la confianza son más apropiados. 3. SÍNDROMES DE ESTATURA ALTA Gigantismo cerebral El síndrome esporádico de crecimiento rápido durante la lactancia, frente prominente, paladar con arco alto, mentón afilado e hipertelorismo (síndrome de Sotos [OMIM #117550]) se origina por mutación en la proteína de dominio SET de unión a receptor nuclear 1 (NSD1), y se relaciona con exceso de GH. La actividad mental por lo general está alterada. La tasa de crecimiento disminuye a lo normal al final de la niñez, pero la estatura permanece alta. Crecimiento 159 aórtica. En pacientes con este síndrome, la envergadura de los brazos excede la estatura, y la proporción US-LS es bastante baja debido a piernas largas. Están indicados ecografía de la raíz aórtica y examen oftalmológico con lámpara de hendidura. Homocistinuria Los pacientes con homocistinuria (OMIM #236200) tienen una deficiencia autosómica recesiva de la cistationina beta-sintasa (locus de gen 21q22.3) y fenotipo similar al de pacientes con síndrome de Marfan. Otros datos de la homocistinuria son retraso del desarrollo, aumento de la incidencia de crisis convulsivas, osteoporosis, luxación inferior del cristalino, y excreción urinaria aumentada de homocistina, con homocistina y metionina plasmáticas aumentadas, pero cistina plasmática baja. Los fenómenos tromboembólicos pueden precipitar una complicación mortal. Esta enfermedad se trata al restringir la metionina en la dieta y, en pacientes con capacidad de respuesta, con la administración de piridoxina. Síndrome de Beckwith-Wiedemann Los pacientes con síndrome de Beckwith-Wiedemann (OMIM #130650) muestran macrosomía (peso al nacer >90° percentil) en 88% de los casos, crecimiento posnatal aumentado, onfalocele en 80%, macroglosia en 97%, e hipoglucemia debida al hiperinsulinismo propio de hiperplasia pancreática en 63%. Otros datos reportados son citomegalia corticosuprarrenal fetal, y riñones grandes con displasia medular. La mayor parte de los casos ocurre en un patrón esporádico debido a una mutación en 11p15.5, pero el análisis de algunos árboles genealógicos sugiere la posibilidad de patrones familiares. En esta enfermedad hay riesgo de tumor de Wilms, hepatoblastoma, carcinoma suprarrenal y gonadoblastoma. Síndrome XYY Los pacientes con uno (47,XYY) o más (48,XYYY) cromosomas Y extra alcanzan estatura adulta mayor que el promedio. Tienen longitud normal al nacer pero tasas de crecimiento más altas que lo normal. No se ha documentado secreción excesiva de GH (capítulo 14). Síndrome de Klinefelter Los pacientes con síndrome de Klinefelter (capítulos 12 y 14) tienden a tener estatura alta, pero este no es un dato constante. ESTATURA ALTA DEBIDA A TRASTORNOS ENDOCRINOS Síndrome de Marfan 1. GIGANTISMO HIPOFISARIO El síndrome de Marfan (OMIM #154700) es una anormalidad autosómica dominante del tejido conjuntivo que muestra penetrancia variable. El trastorno se debe a mutación del gen fibrilina1 ubicado en 15q21.1. Esta enfermedad puede diagnosticarse por las manifestaciones físicas características de estatura alta, dedos delgados y largos (aracnodactilia), hiperextensión de articulaciones, y subluxación superior del cristalino. Pueden notarse tórax excavado y escoliosis. Además, es posible que haya regurgitación aórtica o mitral, o dilatación de la raíz aórtica, y finalmente puede ocurrir disección o rotura El gigantismo hipofisario se origina por exceso de secreción de GH antes de la edad de la fusión epifisaria. La secreción de GH aumentada puede deberse a tumores de células somatotropas secretoras, o activación constitutiva de secreción de GH, y a veces se encuentra en el síndrome de McCune-Albright. De manera alternativa, puede producirse por secreción excesiva de GHRH. Los pacientes —además de crecer con rapidez excesiva— tienen rasgos toscos, manos y pies grandes con dedos de las manos y de los pies gruesos, y a menudo prominencia frontal y mandíbula grande. 06Gardner(129-162).indd 159 26/8/11 10:37:26 booksmedicos.org 160 CAPÍTULO 6 Crecimiento Aunque esta enfermedad es bastante rara, los datos parecen similares a los observados en la más frecuente acromegalia (que ocurre con exceso de GH después de la fusión epifisaria). Así, se predice intolerancia a la glucosa o diabetes mellitus manifiesta, hipogonadismo y tiromegalia. El tratamiento se logra mediante intervención quirúrgica (se usa la vía de acceso transesfenoidal si el tumor es suficientemente pequeño), radioterapia, o terapia con un análogo de la somatostatina. 2. PRECOCIDAD SEXUAL El inicio temprano de la secreción de estrógeno o andrógeno lleva a incremento anormal de la velocidad de aumento de estatura. Dado que la edad ósea está avanzada, existe la paradoja del niño alto que, debido a cierre epifisario temprano, tiene estatura adulta baja. Las enfermedades comprenden precocidad sexual completa e incompleta (incluso hiperplasia suprarrenal congénita virilizante) (capítulo 14). 3. TIROTOXICOSIS La hormona tiroidea excesiva, debida a sobreproducción endógena o sobretratamiento con tiroxina exógena, lleva a incremento del crecimiento, edad ósea avanzada y, si ocurre en etapas tempranas de la vida, craneosinostosis. Si la enfermedad permanece sin tratamiento, la estatura final estará reducida. 4. LACTANTES DE MADRES DIABÉTICAS El peso y el tamaño al nacer en lactantes de madres moderadamente diabéticas son bastante altos, aunque las madres gravemente diabéticas que tienen control inadecuado pueden tener lactantes con IUGR debido a insuficiencia vascular placentaria. La hipoglucemia e hipocalcemia graves son evidentes en los lactantes poco después del nacimiento. El aspecto y el tamaño de esos lactantes son tan notorios que se ha diagnosticado diabetes gestacional en mujeres como resultado de dar a luz lactantes afectados. Hacia los 10 años de edad, los lactantes de madres diabéticas tienen aumento de la prevalencia de obesidad, así como resistencia a la insulina y todas las comorbilidades propias de la enfermedad. REFERENCIAS Crecimiento normal Himes JH. Minimum time intervals for serial measurements of growth in recumbent length or stature of individual children. Acta Paediatr. 1999;88:120. [PMID: 10102141] Lofqvist C, Andersson E, Gelander L, Rosberg S, Blum WF, Albertsson Wikland K. Reference values for IGF-I throughout childhood and adolescence: a model that accounts simultaneously for the effect of gender, age, and puberty. J Clin Endocrinol Metab. 2001;86:5870. [PMID: 11739455] Reiter EO, Rosenfeld RG. Normal and aberrant growth. In: Wilson JD, Foster DW, Kronenberg HM, Larsen PR, eds. Williams Textbook of Endocrinology. 11th ed. Philadelphia, PA: WB Saunders; 2007. Silventoinen K, Haukka J, Dunkel L, Tynelius P, Rasmussen F. Genetics of pubertal timing and its associations with relative weight in childhood and adult height: the Swedish Young Male Twins Study. Pediatrics. 2008;121:e885. [PMID: 18381517] Styne DM. Growth. In: Handbook of Pediatric Endocrinology. Philadelphia, PA: Lippincott Williams & Wilkins; 2004. Towne B, Williams KD, Blangero J. Presentation, heritability, and genome-wide linkage analysis of the midchildhood growth spurt in healthy children from the Fels Longitudinal Study. Hum Biol. 2008;80:623. [PMID: 19728540]. http:// www.cdc.gov/nchs/data/nhanes/growthcharts/set1/all.pdf. 06Gardner(129-162).indd 160 Estatura baja Ahmad T, Garcia-Filion P, Borchert M, Kaufman F, Burkett L, Geffner M. Endocrinological and auxological abnormalities in young children with optic nerve hypoplasia: a prospective study. J Pediatr. 2006;148:78. [PMID: 16423602] Albertsson-Wikland K, Aronson AS, Gustafsson J, et al. Dose-dependent effect of growth hormone on final height in children with short stature without growth hormone deficiency. J Clin Endocrinol Metab. 2008;93:4342. [PMID: 18728172] Bullinger M, Kołtowska-Häggström M, Sandberg D, et al. Health-related quality of life of children and adolescents with growth hormone deficiency or idiopathic short stature—part 2: available results and future directions. Horm Res. 2009;72:74. [PMID: 19690424] Chernausek SD, Backeljauw PF, Frane J, et al. Long-term treatment with recombinant insulin-like growth factor (IGF)-I in children with severe IGF-I deficiency due to growth hormone insensitivity. J Clin Endocrinol Metab. 2007;92:902. [PMID: 17192294] Clayton PE, Cianfarani S, Czernichow P, Johannsson G, Rapaport R, Rogol A. Management of the child born small for gestational age through to adulthood: a consensus statement of the International Societies of Pediatric Endocrinology and the Growth Hormone Research Society. J Clin Endocrinol Metab. 2007;92:804. [PMID: 17200164] Cohen P, Rogol AD, Deal CL, et al. Consensus statement on the diagnosis and treatment of children with idiopathic short stature: a summary of the Growth Hormone Research Society, the Lawson Wilkins Pediatric Endocrine Society, and the European Society for Paediatric Endocrinology Workshop. J Clin Endocrinol Metab. 2008;93:4210. [PMID: 18782877] Collett-Solberg PF, Misra M. The role of recombinant human insulin-like growth factor-I in treating children with short stature. J Clin Endocrinol Metab. 2008;93:10. [PMID: 18165284] Davenport ML, Crowe BJ, Travers SH, et al. Growth hormone treatment of early growth failure in toddlers with Turner syndrome: a randomized, controlled, multicenter trial. J Clin Endocrinol Metab. 2007;92:3406. [PMID: 17595258] de Graaff LC, Argente J, Veenma DC, et al. Genetic screening of a Dutch population with isolated GH deficiency (IGHD). Clin Endocrinol (Oxf ). 2009;70:742. [PMID: 18785993] Donaldson MD, Gault EJ, Tan KW, Dunger DB. Optimising management in Turner syndrome: from infancy to adult transfer. Arch Dis Child. 2006;91:513. [PMID: 16714725] GH Research Society. Consensus guidelines for the diagnosis and treatment of growth hormone (GH) deficiency in childhood and adolescence: summary statement of the GH Research Society. J Clin Endocrinol Metab. 2000;85:3990. [PMID: 11095419] Gonc EN, Yordam N, Ozon A, Alikasifoglu A, Kandemir N. Endocrinological outcome of different treatment options in children with craniopharyngioma: a retrospective analysis of 66 cases. Pediatr Neurosurg. 2004;40:112. [PMID: 15367800] Grote FK, van Dommelen P, Oostdijk W, et al. Developing evidence-based guidelines for referral for short stature. Arch Dis Child. 2008;93:212. [PMID: 17908714] Hardin DS. GH improves growth and clinical status in children with cystic fibrosis—a review of published studies. Eur J Endocrinol. 2004;151(suppl 1): S81. [PMID: 15339250] Huguenin M, Trivin C, Zerah M, Doz F, Brugieres L, Brauner R. Adult height after cranial irradiation for optic pathway tumors: relationship with neurofibromatosis. J Pediatr. 2003;142:699. [PMID: 12838200] Keil MF, Stratakis CA. Pituitary tumors in childhood: update of diagnosis, treatment and molecular genetics. Expert Rev Neurother. 2008;8:563. [PMID: 18416659] Kelly BP, Paterson WF, Donaldson MD. Final height outcome and value of height prediction in boys with constitutional delay in growth and adolescence treated with intramuscular testosterone 125 mg per month for 3 months. Clin Endocrinol (Oxf ). 2003;58:267. [PMID: 12608930] Laron Z. The essential role of IGF-I: lessons from the long-term study and treatment of children and adults with Laron syndrome. J Clin Endocrinol Metab. 1999;84:4397. [PMID: 10599694] Leschek EW, Rose SR, Yanovski JA, et al. Effect of growth hormone treatment on adult height in peripubertal children with idiopathic short stature: a randomized, double-blind, placebo-controlled trial. J Clin Endocrinol Metab. 2004;89:3140. [PMID: 15240584] Mauras N. Strategies for maximizing growth in puberty in children with short stature. Endocrinol Metab Clin North Am. 2009;38:613. [PMID: 19717007] 26/8/11 10:37:26 booksmedicos.org CAPÍTULO 6 Crecimiento 161 Mullis PE. Genetics of growth hormone deficiency. Endocrinol Metab Clin North Am. 2007;36:17. [PMID: 17336732] Tanner JM, Davies PS. Clinical longitudinal standards for height and height velocity for North American children. J Pediatr. 1985;107:317. [PMID: 3875704] Oberfield SE, Sklar CA. Endocrine sequelae in survivors of childhood cancer. Adolesc Med. 2002;13:161. [PMID: 11841962] van Dijk M, Bannink EM, van Pareren YK, Mulder PG, Hokken-Koelega AC. Risk factors for diabetes mellitus type 2 and metabolic syndrome are comparable for previously growth hormone-treated young adults born small for gestational age (SGA) and untreated short SGA controls. J Clin Endocrinol Metab. 2007;92:160. [PMID: 17062774] Phillip M, Lebenthal Y, Lebl J, et al. European multicentre study in children born small for gestational age with persistent short stature: comparison of continuous and discontinuous growth hormone treatment regimens. Horm Res. 2009;71:52. [PMID: 19039237] Ranke MB, Schweizer R, Lindberg A, et al. Insulin-like growth factors as diagnostic tools in growth hormone deficiency during childhood and adolescence: the KIGS experience. Horm Res. 2004;62(suppl 1):17. [PMID: 15761228] Saenger P, et al. Small for gestational age: short stature and beyond. Endocr Rev. 2007;28:219. [PMID: 17322454] Simon D, Leger J, Carel JC. Optimal use of growth hormone therapy for maximizing adult height in children born small for gestational age. Best Prac Res Clin Endocrinol Metab. 2008;22:525. [PMID: 18538291] Stanley TL, Levitsky LL, Grinspoon SK, Misra M. Effect of body mass index on peak growth hormone response to provocative testing in children with short stature. J Clin Endocrinol Metab. 2009;94:4875. [PMID: 19890023] Styne DM, Grumbach MM, Kaplan SL, Wilson CB, Conte FA. Treatment of Cushing’s disease in childhood and adolescence by transsphenoidal microadenomectomy. N Engl J Med. 1984;310:889. [PMID: 6321987] 06Gardner(129-162).indd 161 Wickman S, Kajantie E, Dunkel L. Effects of suppression of estrogen action by the p450 aromatase inhibitor letrozole on bone mineral density and bone turnover in pubertal boys. J Clin Endocrinol Metab. 2003;88:3785. [PMID: 11888840] Yanovski JA, Rose SR, Municchi G, et al. Treatment with a luteinizing hormone-releasing hormone agonist in adolescents with short stature. N Engl J Med. 2003;348:908. [PMID: 12621135] Estatura alta Eugster EA, Peskovitz OH. Gigantism. J Clin Endocrinol Metab. 1999;84:4379. [PMID: 10599691] Leventopoulos G, Kitsiou-Tzeli S, Kritikos K, et al. A clinical study of Sotos syndrome patients with review of the literature. Pediatr Neurol. 2009;40:357. [PMID: 19380072] Thomsett MJ. Referrals for tall stature in children: a 25-year personal experience. J Paediatr Child Health. 2009;45:58. [PMID: 19208068] 26/8/11 10:37:26 booksmedicos.org 06Gardner(129-162).indd 162 26/8/11 10:37:26 booksmedicos.org C Glándula tiroides A 7 P Í T U L O David S. Cooper, MD y Paul W. Ladenson, MA (Oxon.), MD La glándula tiroides es el único órgano de mayor tamaño del cuerpo, especializado para la producción de hormona endocrina. Su función es secretar una cantidad apropiada de las hormonas tiroideas, principalmente 3,5,3′,5′-l-tetrayodotironina (tiroxina, T4), y una menor cantidad de 3,5,3′-l-triyodotironina (T3), que surge principalmente a partir de la desyodación extratiroidea subsiguiente de T4. En los tejidos blanco, la T3 interactúa con receptores de T3 nucleares que, a su vez, están unidos a secuencias de nucleótidos especiales en las regiones promotoras de los genes que están regulados de manera positiva o negativa por la hormona tiroidea. Entre sus acciones para sostener la vida, las hormonas tiroideas promueven el crecimiento normal del feto y durante la niñez y el desarrollo del sistema nervioso central; regulan la frecuencia cardiaca y la contracción y relajación miocárdicas; afectan la motilidad gastrointestinal y la depuración renal de agua, y regulan el gasto de energía, la generación de calor, el peso y el metabolismo de los lípidos del cuerpo. Además, la tiroides contiene células parafoliculares o C que producen calcitonina, un polipéptido de 32 aminoácidos que inhibe la resorción ósea, pero que no tiene un papel fisiológico manifiesto en seres humanos. Sin embargo, la calcitonina es importante en clínica como un marcador tumoral producido por cánceres medulares de la tiroides que surgen a partir de estas células (capítulo 8). EMBRIOGENIA, ANATOMÍA E HISTOLOGÍA La glándula tiroides se origina en el embrión como una invaginación mesodérmica en el piso faríngeo formándose un agujero ciego, a partir del cual desciende en posición anterior a la tráquea y se bifurca, lo que forma dos lóbulos laterales, cada uno de los cuales mide aproximadamente 4 cm de longitud, 2 cm de ancho, y 1 cm de grosor durante la adultez. Puede haber tejido tiroideo ectópico en cualquier lugar a lo largo de este conducto tirogloso o más allá, desde la base de la lengua (tiroides lingual) hasta el mediastino. El conducto tirogloso también puede dar lugar a quistes en la línea media revestidos con epitelio escamoso, que pueden permanecer asintomáticos, o dar lugar a infecciones o tumores tiroideos. El extremo caudal del conducto tirogloso forma el lóbulo piramidal de la tiroides, que puede hacerse palpable en estados o enfermedades que causan inflamación difusa de la tiroides o estimulación de esta última (figura 7-1). El crecimiento hacia arriba de la glándula tiroides está limitado por la fijación del músculo esternohioideo al cartílago tiroides. Sin embargo, no hay impedimento para el crecimiento en dirección posterior y hacia abajo, de modo que el agrandamiento de la tiroides, o bocio, a menudo se extiende en dirección posterior e inferior, incluso hacia la parte superior del mediastino (bocio retroesternal). La glándula tiroides tiene relaciones anatómicas importantes en clínica con los nervios laríngeos recurrentes, que tienen una trayectoria por detrás de la glándula, y dos pares de glándulas paratiroides que por lo general yacen detrás de las porciones superior y media de los lóbulos tiroideos. La tiroides también envuelve la tráquea y los márgenes posteriores de sus lóbulos colindan con el esófago; todas estas estructuras pueden quedar comprimidas por agrandamiento de la glándula, invadidas por enfermedades malignas de la tiroides, o lesionadas en el transcurso de una intervención quirúrgica tiroidea (figura 7-2). Dado que la cápsula tiroidea posterior está unida a la fascia pretraqueal, la glándula normalmente asciende y desciende con la deglución, lo que facilita su inspección y palpación. La tiroides tiene un rico aporte sanguíneo (figura 7-3), que puede estar aumentado en el hipertiroidismo, lo que da lugar a un ruido silbante audible (soplo) o incluso una vibración palpable (frémito). Desde el punto de vista microscópico, los tirocitos forman esferas huecas (folículos) con una luz central que contiene una agregación de tiroglobulina yodada denominada coloide y que representa las reservas hormonales de la glándula (figura 7-4). FISIOLOGÍA ESTRUCTURA Y SÍNTESIS DE HORMONAS TIROIDEAS Las hormonas tiroideas son tironinas yodadas, que comprenden dos porciones de tirosina unidas por un enlace éster (figura 7-5). Las células foliculares de la glándula tiroides están capacitadas para sintetizar la proteína precursora hormonal tiroglobulina, concentrar yoduro dentro de la célula desde la circulación, y expresar un receptor 163 07Gardner(163-226).indd 163 26/8/11 17:22:27 booksmedicos.org 164 CAPÍTULO 7 Glándula tiroides Hueso hioides Músculo omohioideo Cartílago tiroides Músculo esternohioideo Lóbulo piramidal Músculo cricotiroideo Músculo esternocleidomastoideo Glándula tiroides Tráquea Músculo esternotiroideo FIGURA 7–1 Anatomía macroscópica de la glándula tiroides del ser humano (vista anterior). que se une a la hormona estimulante de la tiroides (tirotropina, TSH), que promueve el crecimiento y las funciones biosintéticas de los tirocitos. METABOLISMO DEL YODO El yodo1 es un componente estructural clave de las hormonas tiroideas. En consecuencia, es un micronutriente esencial que se consume en los alimentos o el agua como yoduro o yodato, que se convierte en yoduro en el estómago. La Organización Mundial de la Salud (OMS) recomienda una ingestión diaria de yodo en la dieta de 150 μg para adultos, 200 μg para embarazadas y mujeres que amamantan, y 50 a 250 μg para niños. Dado que casi todo el yoduro se excreta por los riñones, la excreción urinaria de yoduro es un excelente índice de ingestión en la dieta. Durante milenios, el yodo se ha disuelto del suelo en muchas regiones montañosas y tierra adentro del mundo. En consecuencia, de acuerdo con la OMS, la deficiencia de yodo en la dieta, definida como una ingestión diaria de menos de 100 μg/día afecta a un estimado de 2 000 millones de personas, que es alrededor de una tercera parte de la población del mundo. Cuando la ingestión de yoduro es de menos de 50 μg/día, una tiroides de tamaño normal no puede sostener una producción suficiente de hormona, con agrandamiento resultante de la glándula (bocio) y, finalmente, hipotiroidismo. Las consecuencias de la deficiencia endémica de yodo en la dieta son en especial devastadoras para el feto y los niños en desarrollo, que requieren hormona tiroidea para el desarrollo neurológico y crecimiento normales. En la dieta norteamericana, el yodo se deriva principalmente de la sal yodada, conservadores yodato en alimentos horneados, productos lácteos que contienen rastros de agentes anti1 En este capítulo, las palabras “yodo” que se refiere al elemento sin carga, y “yoduro”, que se refiere a su forma anión con carga negativa, se usan como sinónimos. 07Gardner(163-226).indd 164 bacterianos yodóforo usados en la recolección de la leche, colorantes de alimentos y mariscos. Los tirocitos expresan de manera abundante el cotransportador unidireccional de sodio-yoduro (simportador de Na-I–; NIS), que abarca las membranas basales de las células y transporta de manera activa yoduro desde la sangre. La glándula tiroides concentra y usa para la síntesis de hormona sólo una fracción del yoduro que se le proporciona, y el resto vuelve al fondo común en el líquido extracelular. En consecuencia, la captación fraccional normal de yoduro, que puede cuantificarse con un rastreador de yodo radiactivo, es de aproximadamente 10 a 30% después de 24 h. Debido a este mecanismo de concentración activo y la organificación subsiguiente del yoduro intracelular, el fondo común de yodo intratiroideo es muy grande, de 8 a 10 mg en forma de hormonas tiroideas y tirosinas yodadas almacenadas. Este yodo proporciona un amortiguador en caso de deficiencia temporal de yodo en la dieta. SÍNTESIS Y SECRECIÓN DE HORMONA TIROIDEA La síntesis de T4 y T3 por la glándula tiroides comprende seis pasos principales: 1) transporte activo de yodo a través de la membrana basal hacia la célula tiroidea (atrapamiento); 2) oxidación de yoduro y yodación de residuos tirosilo en la tiroglobulina (organificación); 3) enlace de pares de moléculas de yodotirosina dentro de la tiroglobulina para formar las yodotironinas T3 y T4 (acoplamiento); 4) pinocitosis y después proteólisis de la tiroglobulina con liberación de yodotironinas y yodotirosinas libres hacia la circulación; 5) desyodación de yodotirosinas dentro de la célula tiroidea, con conservación del yoduro liberado para volver a usarlo, y 6) 5′-desyodación intratiroidea de T4 hacia T3. La síntesis de hormona tiroidea requiere que el NIS, la tiroglobulina y la enzima peroxidasa tiroidea (TPO) estén presentes, sean 26/8/11 17:22:28 booksmedicos.org CAPÍTULO 7 Glándula tiroides 165 Istmo de la glándula tiroides Esófago Lóbulo izquierdo de la glándula tiroides Arteria carótida primitiva Nervio vago Vena yugular interna Tráquea Nervio laríngeo recurrente Lóbulo derecho de la glándula tiroides Músculo largo del cuello Fascia prevertebral Glándula paratiroides FIGURA 7–2 Corte transversal del cuello a nivel de T1, que muestra las relaciones de la tiroides. (Reproducida, con autorización, de Lindner HH. Clinical Anatomy. McGraw-Hill; 1989.) funcionales y no estén inhibidos. Este proceso se resume en las figuras 7-6 y 7-7. Tiroglobulina La tiroglobulina es una molécula glucoproteica grande (peso molecular [MW] de 660 000 kDa), compuesta de dos subunidades, cada una de las cuales contiene 5 496 aminoácidos. La tiroglobulina incluye aproximadamente 140 residuos tirosilo, pero en cada molécula sólo cuatro sitios tirosilo se encuentran orientados de manera estérica para la hormonogénesis efectiva. El contenido de yodo de la tiroglobulina puede variar desde 0.1 hasta 1% por peso. Por ejemplo, en la tiroglobulina que contiene 0.5% de yodo, hay aproximadamente tres moléculas de T4 y una molécula de T3. El gen tiroglobulina, que reside en el brazo largo del cromosoma 8, contiene aproximadamente 8 500 nucleótidos, que codifican para el monómero proteínico pretiroglobulina, incluso un péptido señal de 19 aminoácidos. La TSH regula la expresión del gen tiroglobulina. Vena yugular interna Vena tiroidea superior Arteria tiroidea superior Vena tiroidea media Arteria tiroidea inferior Arteria carótida primitiva Arteria y vena subclavias Nervio vago Vena tiroidea inferior Arteria tiroidea media (arteria de Neubauer) FIGURA 7–3 Arterias y venas relacionadas con la glándula tiroides. (Reproducida, con autorización, de Lindner HH. Clinical Anatomy. McGraw-Hill; 1989.) 07Gardner(163-226).indd 165 26/8/11 17:22:28 booksmedicos.org 166 CAPÍTULO 7 Glándula tiroides FIGURA 7–4 A. Tiroides normal de rata. Una capa única de células epiteliales cúbicas rodea el material PAS-positivo en el espacio folicular (coloide). Las células de mayor tamaño que se tiñen de color más claro, indicadas por las flechas, (I) son células C que producen calcitonina. Las células foliculares forman una capa epitelial que rodea el coloide (F). B. Tiroides inactiva de rata, varias semanas después de hipofisectomía. La luz de los folículos es de mayor tamaño, y las células foliculares más planas. C. Tiroides de rata, bajo estimulación intensiva con TSH. El animal fue alimentado con una dieta con deficiencia de yodo, y se le inyectó propiltiouracilo durante varias semanas. Hay poco coloide visible. Las células foliculares son altas y cilíndricas. Varias mitosis (m) son visibles. Reproducida, con autorización, de Halmi NS. En: Greep RO, Weiss L, eds. Histology. McGraw-Hill; 1973.) I HO CH2CH COOH NH2 3-Monoyodotirosina (MIT) I HO CH2CH COOH NH2 I 3,5-Diyodotirosina (DIT) I HO CIO4−, SCN− bloquean el transporte activo de I− I O CH2CH HO I O CH2CH I 3,5,3′-Triyodotironina (T3) I HO COOH Na+ I− Na+ K+ Na+ K+ Membrana basal (simportador Na+/I−) CH2CH COOH NH2 I 3,3′,5′-Triyodotironina (T3 reversa [rT3]) FIGURA 7–5 Estructura de hormonas tiroideas y compuestos relacionados. (Reproducida, con autorización, de Murray RK, et al. Harper’s Biochemistry. 24th ed. McGraw-Hill; 1996.) 07Gardner(163-226).indd 166 Na+ I− Suero NH2 I O Los fármacos antitiroideos bloquean la yodación de la tiroglobulina COOH NH2 I I 3,5,3′,5′-Tetrayodotironina (tiroxina [T4 ]) I Después de que el mRNA que codifica para tiroglobulina se traduce en el retículo endoplasmático rugoso (RER), la proteína es glucosilada durante el transporte por el aparato de Golgi (figura 7-7), donde dímeros de tiroglobulina se incorporan en vesículas exocíticas. A continuación, estas vesículas se fusionan con la membrana basal apical de la célula, desde la cual se liberan hacia la luz folicular. Ahí, en el borde apical-coloide, los residuos tirosina en la tiroglobulina son yodados. I− Célula tiroidea Organificación: síntesis de T3 + T4 TPO y almacenamiento en la tiroglobulina Coloide Microvellosidades apicales (pendrina I−, transportador de Cl−) FIGURA 7–6 El transportador de yoduro en la célula tiroidea. El círculo oscuro grande representa el simportador de Na+/I– que transporta de manera activa I– hacia la célula; el círculo de color azul grande representa la Na+-K+ ATPasa que proporciona el gradiente de iones que impulsa la reacción. El I– es transportado a través de la membrana apical por la pendrina. La síntesis de hormona tiene lugar en el coloide-membrana apical, catalizada por la tiroperoxidasa (TPO). 26/8/11 17:22:28 booksmedicos.org CAPÍTULO 7 Yodación de tiroglobulina 167 Coloide Resorción de tiroglobulina Lisosomas Digestión por enzimas lisosómicas Oxidación de yoduro Incorporación de galactosa Glándula tiroides T 3, T 4 Incorporación de manosa Síntesis de proteína Síntesis de enzimas lisosómicas Transportador de yoduro Aminoácidos Yoduro Luz capilar T3 T4 FIGURA 7–7 Procesos de síntesis y yodación de la tiroglobulina (izquierda) y su resorción y digestión (derecha). Estos eventos ocurren en la misma célula. (Reproducida, con autorización, de Junqueira LC, Carneiro J, Kelley R. Basic Histology. 7th ed. McGraw-Hill; 1992.) Transporte de yoduro El yoduro (I–) es transportado a través de la membrana basal de los tirocitos por el NIS. El NIS unido a membrana, que obtiene su energía a partir de una Na+-K+-ATPasa, permite que la glándula tiroides de ser humano mantenga una concentración de yoduro libre 30 a 40 veces más alta que la que hay en el plasma. La acción del NIS es estimulada desde el punto de vista fisiológico por la TSH, y fisiopatológico por el anticuerpo estimulador del receptor de TSH propio de la enfermedad de Graves. Aunque los tejidos salival, gástrico y mamario expresan NIS y concentran yodo en menor grado que la tiroides, estos otros tejidos no organifican yoduro ni lo almacenan, y la TSH no estimula sus actividades de NIS. Grandes cantidades de yoduro suprimen tanto la actividad de NIS como la expresión del gen NIS, lo que representa mecanismos de autorregulación del yodo (véase más adelante). El ion perclorato (ClO4–) compite con el yoduro por el NIS; el perclorato se ha usado para tratar hipertiroidismo, y tiene el potencial de ser un inhibidor ambiental de la función tiroidea. El NIS también puede concentrar pertecnetato (TcO4–) hacia las células tiroideas, lo que facilita el uso del radionúclido pertecnetato de sodio (Tc99mO4–) para la visualización de la glándula tiroides y cuantificación de su actividad de atrapamiento. En el borde apical del tirocito, una segunda proteína de transporte de yoduro, la pendrina, transporta yoduro hacia la interface membrana-coloide, donde se convierte en un sustrato para la hormonogénesis tiroidea (figuras 7-6 y 7-7). Las mutaciones en el gen pendrina (PDS o SLC26A4) que alteran su función causan un síndrome 07Gardner(163-226).indd 167 de bocio y pérdida de la audición adquirida durante la lactancia o en etapas tempranas de la niñez (síndrome de Pendred). Peroxidasa tiroidea La peroxidasa tiroidea (TPO), una glucoproteína unida a membrana (MW de 102 kDa) que contiene una porción hem, cataliza tanto la oxidación de yoduro como el enlace covalente de yodo a los residuos de tirosina de la tiroglobulina. La TSH estimula la expresión del gen TPO. Después de que se sintetiza TPO en el RER, se inserta en las membranas de las cisternas del RER, desde las cuales se transfiere hacia la superficie celular apical mediante elementos de Golgi y vesículas exocíticas. Ahí, en la interface célula-coloide, la TPO facilita tanto la yodación como el acoplamiento de los residuos de tirosina dentro de la tiroglobulina. Yodación de la tiroglobulina Dentro de la célula tiroidea, en la interface apical-coloide, el yoduro es oxidado con rapidez por peróxido de hidrógeno producido localmente en una reacción catalizada por TPO; el intermediario yoduro activo resultante se une a residuos de tirosilo en la tiroglobulina. El peróxido de hidrógeno requerido probablemente es generado por una NADPH oxidasa en presencia de cationes de calcio, un proceso también estimulado por la TSH. La TPO también puede catalizar la yodación de moléculas de tirosilo en proteínas que no son la tiroglobu- 26/8/11 17:22:29 booksmedicos.org 168 CAPÍTULO 7 Glándula tiroides lina, como la albúmina o fragmentos de tiroglobulina, pero no surgen hormonas activas a partir de estas proteínas. Acoplamiento de residuos de yodotirosilo en la tiroglobulina La TPO también cataliza el acoplamiento de residuos de yodotirosilo en la tiroglobulina. Se cree que este es un proceso intramolecular que comprende oxidación de dos residuos de yodotirosilo acercados uno a otro por las estructuras terciaria y cuaternaria de la tiroglobulina, su enlace como un intermediario quinol éster, y división del quinol éster para formar una yodotironina (figura 7-8). Dentro de la molécula de tiroglobulina, dos moléculas de diyodotirosina (DIT) se acoplan para formar T4, y moléculas de monoyodotirosina (MIT) y DIT se acoplan para formar T3. Los fármacos tiocarbamida, entre ellos metimazol, carbimazol y propiltiouracilo (PTU), son inhibidores competitivos de la TPO. Su capacidad resultante para bloquear la síntesis de hormona tiroidea (figura 7-9) los hace útiles en el tratamiento del hipertiroidismo. I Tg Desyodación intratiroidea La MIT y la DIT que se forman durante la síntesis de hormona tiroidea son desyodadas por la desyodasa intratiroidea, una flavoproteína dependiente de NADPH que se encuentra en las mitocondrias y los microsomas, que actúa sobre las yodotirosinas MIT y DIT, pero no sobre T3 y T4. Casi todo el yoduro liberado se vuelve a usar para la síntesis de hormona, y normalmente sólo una pequeña cantidad escapa de la glándula tiroides (figura 7-10). Las 5′-desyodasa que convierte la T4 en T3 en los tejidos periféricos también se encuentra en la glándula tiroides. Cuando hay deficiencia de yoduro y en diversos estados hipertiroideos, la actividad de esta enzima aumenta la cantidad de T3 secretada por la glándula, lo que incrementa la eficiencia metabólica de la síntesis de hormona. 07Gardner(163-226).indd 168 CH2 HO COOH I HO I I CH2 CH CO NH NH2 1. TPO + H2O2 I Tg NH CO CH CH2 O COOH I O I I CH2 CH CO NH NH2 2. NO ENZIMÁTICA Proteólisis de tiroglobulina y secreción de hormona tiroidea En la figura 7-7 se ilustran los procesos de proteólisis y secreción de tiroglobulina en la hormonogénesis tiroidea. En la membrana apical del tirocito, el coloide queda rodeado en vesículas mediante pinocitosis, y es absorbido hacia la célula. A continuación, lisosomas que contienen enzimas proteolíticas se fusionan con la vesícula de coloide, esto libera T4 y T3, así como yodotirosinas inactivas, péptidos y aminoácidos individuales. Las hormonas tiroideas que tienen actividad biológica, T4 y T3, entran a la circulación; la DIT y la MIT son desyodadas, y su yoduro se conserva. La secreción de hormona tiroidea es estimulada por la TSH e inhibida por el exceso de yoduro (véase más adelante) y litio. En circunstancias normales, la célula tiroidea libera una pequeña cantidad de tiroglobulina intacta, y circula en la sangre. La concentración sérica de tiroglobulina está notoriamente aumentada en varias enfermedades de la tiroides, entre ellas tiroiditis, bocio nodular y enfermedad de Graves. Dado que casi todas las enfermedades malignas que surgen a partir del epitelio tiroideo, como los cánceres papilar y folicular de la tiroides también sintetizan tiroglobulina, ésta es un útil marcador tumoral circulante. NH CO CH I Tg NH CO C H CH2 O Intermediario quinol éter I O I COOH I CH2 CH CO NH NH2 3. REORDENAMIENTO I Tg HO I NH CO C Dehidroalanina CH2 I O T4 I COOH CH2 CH CO NH NH2 FIGURA 7–8 Esquema de acoplamiento hipotético para la formación intramolecular de T4 dentro de la molécula de tiroglobulina. Está indicado el principal sitio hormonogénico en el residuo de tirosilo 5. (Reproducida, con autorización, de Taurog A. Thyroid hormone synthesis. Thyroid iodine metabolism. En Braverman LE, Utiger RD, eds. Werner and Ingbar’s The Thyroid. 7th ed. Lippincott; 1996.) ANORMALIDADES DE LA SÍNTESIS Y LIBERACIÓN DE HORMONA TIROIDEA Deficiencia de yodo en la dieta y defectos hereditarios Una dieta muy baja en yodo, y los defectos hereditarios en genes que codifican para las proteínas requeridas para la biosíntesis de hormona tiroidea (dishormonogénesis) pueden dar por resultado producción insuficiente de hormona. En respuesta a contenido de yodo o producción de hormona, intratiroideo limitado, la glándula aumenta las 26/8/11 17:22:29 booksmedicos.org CAPÍTULO 7 H N H S CH3CH2CH2 N NH FIGURA 7–9 S CH3 S NH N S N COOC2H5 Metimazol Carbimazol Inhibidores tiocarbamida de la organificación de yoduro tiroidea. Efectos del exceso de yodo sobre la biosíntesis de hormonas Aunque el yoduro es un sustrato esencial para la producción de hormona tiroidea, el exceso de yoduro en realidad inhibe tres pasos en la producción de hormona tiroidea: atrapamiento de yoduro, yodación de tiroglobulina (el efecto de Wolff-Chaikoff ), y liberación de hormona desde la glándula. Estas acciones inhibidoras son transitorias, y la glándula tiroides normal escapa después de 10 a 14 días de estos efectos del exceso de yoduro. Estos efectos autorreguladores del yoduro aíslan la función tiroidea fisiológica de las fluctuaciones a corto plazo de la ingestión de yodo. Estas acciones del yodo excesivo también tienen implicaciones clínicas importantes; a veces causan disfunción tiroidea inducida por yodo y permiten el tratamiento con yoduro de ciertas enfermedades tiroideas. Si la tiroides es afectada por tiroiditis autoinmunitaria o ciertas formas hereditarias de dishormonogénesis, puede ser incapaz de escapar de la inhibición de la función glandular inducida por yoduro, y es posible que aparezca hipotiroidismo. Por el contrario, una carga de yoduro puede inducir hipertiroidismo (efecto de Jod-Basedow2) en algunos pacientes con un bocio multinodular, enfermedad de Graves latente, y rara vez en individuos con glándula tiroides que parece por lo demás normal. TRANSPORTE DE HORMONA TIROIDEA Ambas hormonas tiroideas circulan en la sangre unidas a proteínas plasmáticas; sólo 0.04% de la T4 y 0.4% de la T3 están no unidas o libres y, en consecuencia, disponibles para entrada a tejidos blanco y acción en los mismos (figura 7-11). Hay tres proteínas de transporte de hormona tiroidea principales: la globulina de unión a tiroxina Jod es la palabra alemana para yodo; Carl Adolph von Basedow fue uno de los primeros médicos en describir el hipertiroidismo. 07Gardner(163-226).indd 169 169 O Propiltiouracilo proporciones de MIT a DIT dentro de la tiroglobulina, así como la proporción de T3 secretada en comparación con T4. El eje hipotálamo-hipófisis-tiroideo también muestra respuesta a la deficiencia de hormona tiroidea al aumentar la secreción de TSH. En consecuencia, los individuos afectados típicamente se presentan con agrandamiento de la tiroides (bocio), que puede ser suficiente para compensar producción ineficiente de hormona tiroidea; sin embargo, de no ser así, presentan hipotiroidismo. Los recién nacidos y los lactantes gravemente afectados pueden sufrir los efectos irreversibles de la deficiencia de hormona tiroidea sobre el desarrollo que dan por resultado cretinismo. Los trastornos hereditarios específicos se describen con mayor detalle en la sección sobre bocio no tóxico, más adelante. 2 N NH O Tiouracilo CH3 Glándula tiroides (TBG); la transtiretina, antes llamada prealbúmina de unión a tiroxina (TBP), y albúmina (figura 7-12). La unión a proteína plasmática permite el aporte de las yodotironinas mediante la sangre, que por lo demás son poco solubles en agua. También crea un fondo común grande de hormona tiroidea circulante, con una vida media plasmática de siete días estable, y asegura la distribución homogénea de hormonas tiroideas en tejidos blanco. Globulina de unión a tiroxina La globulina de unión a tiroxina (TBG) es un miembro glucoproteínico derivado del hígado, de la familia SERPIN de serina antiproteasas compuesta de una cadena polipeptídica de 54 kDa única, a la cual están fijas cuatro cadenas de carbohidrato que normalmente contienen alrededor de 10 residuos de ácido siálico. Cada molécula de TBG tiene un sitio de unión único para T4 o T3. La concentración sérica de TBG es de 15 a 30 μg/ml (280 a 560 nmol/L), y su afinidad de unión alta por la T4 y la T3 le permite transportar aproximadamente 70% de las hormonas tiroideas circulantes. La TBG y su unión de las hormonas tiroideas puede alterarse por trastornos congénitos de la TBG, ciertas circunstancias fisiológicas y fisiopatológicas, y varios fármacos. La deficiencia de TBG ocurre con una frecuencia de 1:5 000 nacidos vivos; se describen diversas variantes en varios grupos étnicos y raciales. Es un rasgo recesivo ligado a X que, en consecuencia, se expresa mucho más comúnmente en varones. A pesar de concentraciones totales circulantes bajas de T4 y T3 en individuos afectados, las concentraciones de hormonas libres son normales, y estos pacientes permanecen eutiroideos. La deficiencia congénita de TBG a menudo se relaciona con deficiencia congénita de globulina de unión a corticosteroide (capítulo 9). Por el contrario, el exceso congénito de TBG, que es raro, se caracteriza por concentraciones de T4 y T3 totales altas en sangre, pero cifras normales de hormonas libres y un estado clínico eutiroideo. El embarazo, los tumores secretores de estrógeno, y la terapia con estrógeno, aumentarán el contenido de ácido siálico de la molécula de TBG, lo que da por resultado decremento de la depuración metabólica y concentración sérica alta de TBG. Las cifras de TBG pueden disminuir en enfermedades sistémicas importantes y, debido a división por proteasas de leucocitos, su afinidad de unión por las hormonas tiroideas también puede reducirse. Ambos efectos disminuyen las concentraciones de hormonas tiroideas totales séricas en pacientes enfermos (cuadro 7-1). Ciertos fármacos también pueden disminuir (esteroides androgénicos, glucocorticoides, danazol, l-asparaginasa) o aumentar (estrógenos, 5-fluorouracilo) la concentración plasmática de TBG. Otros medicamentos (p. ej., salicilatos, fenitoína en dosis altas, y furosemida por vía intravenosa) pueden unirse a la TBG, lo cual desplaza la T4 y T3. En estas circunstancias, el eje hipotálamo-hipófisis-tiroideo (que se comenta más adelante) preserva concentraciones normales de hormona libre al disminuir las cifras séricas de hormona tiroidea total. 26/8/11 17:22:29 booksmedicos.org 170 CAPÍTULO 7 Glándula tiroides 500 μg I Fondo común de yoduro (ECF) (150 μg I) 115 μg I 40 μg I 500 μg I 60 μg I Tracto GI Tejidos (hígado, músculo, etc.) Fondo común tiroideo (8 000 μg I) 15 μg I (bilis) 75 μg I (T 4 + T3) 75 μg I (T 4 + T3) Fondo común de hormona (T3 + T4) (600 μg I) 485 μg I (orina) 15 μg I (heces) FIGURA 7–10 Metabolismo del yodo. Los valores indicados son representativos de los que podrían encontrarse en un sujeto sano que ingiere 500 μg de yodo al día. La ingestión real de yodo varía considerablemente entre diferentes individuos. Control por retroacción Secreción tiroidea Acción en los tejidos T4 libre Metabolismo de hormona Excreción fecal T4 unida a proteína (99.96%) FIGURA 7–11 Representación de la T4 libre (y de la T3 libre) como las hormonas biológicamente activas en el ámbito de la hipófisis y los tejidos periféricos. Casi todas las hormonas tiroideas circulantes en el plasma están unidas a proteína y carecen de actividad biológica. Este fondo común de hormona unida está en equilibrio con el fondo común de hormona libre. (Reproducida, con autorización, de DeGroot LJ, Stanbury JB. The Thyroid and Its Diseases. 4th ed. Wiley; 1975.) 07Gardner(163-226).indd 170 De modo similar, la estimulación con heparina de la lipoproteína lipasa libera ácidos grasos libres que desplazan hormonas tiroideas de la TBG. In vivo, esto puede dar por resultado concentraciones más bajas de hormona tiroidea total, mientras que in vitro (p. ej., con sangre extraída a través de una llave de heparina), la heparina aumenta las concentraciones medidas de T4 y T3 libres. Transtiretina o prealbúmina fijadora de tiroxina (TBPA) La transtiretina, un polipéptido globular de 55 kDa, compuesto de cuatro subunidades de 127 aminoácidos idénticas, se une a 10% de la T4 circulante. Su afinidad por la T4 es 10 veces mayor que por la T3 . La disociación de T4 y T3 desde la transtirretina es rápida, de modo que la transtiretina es una fuente de T4 fácilmente disponible. Como una enfermedad hereditaria, puede ocurrir aumento de la afinidad de la transtiretina por la unión a T4 . Los afectados tienen T4 total alta pero T4 libre normal. Se ha reportado que la producción ectópica de transtiretina ocurre en pacientes con tumores pancreáticos y hepáticos, también causa hipertiroxinemia eutiroidea. Albúmina La albúmina se une a T4 y T3 con menor afinidad que la TBG o la transtiretina, pero su concentración plasmática alta da por resultado 31/8/11 20:24:31 booksmedicos.org CAPÍTULO 7 Glándula tiroides 171 CUADRO 7–1 Causas de cuantificaciones de tiroxina sérica con resultados anormales en individuos eutiroideos. Hipertiroxinemia eutiroidea ↑ Unión a proteína plasmática ↑ Globulina de unión a tiroxina (TBG) Hereditaria Efectos de estrógeno (embarazo, terapia con estrógeno) Hepatitis Fármacos: tamoxifeno, 5-fluorouracilo, clofibrato, metadona, heroína ↑ Unión a transtiretina Hereditaria Producción paraneoplásica por tumores hepáticos y pancreáticos ↑ Unión a albúmina Hereditaria (hipertiroxinemia disalbuminémica familiar) ↓ Conversión de T4 en T3a Enfermedad sistémica Medicaciones: amiodarona, agentes de contraste radiográficos, glucocorticoides, propranolol Terapia con tiroxina en el hipotiroidismoa Resistencia generalizada a la hormona tiroideaa Anticuerpo anti-T4 (interferencia con el ensayo) Proteínas séricas − + γ β α2 α1 Albúmina 70 a 75 T4 % unida 15 a 20 5 a 10 − + TBG Albúmina TBPA 70 a 75 T3 − + TBG Albúmina FIGURA 7–12 Representación esquemática de la distribución de T4 y T3 radiactivas entre proteínas de unión a hormona tiroidea séricas. Arriba: patrón electroforético en papel de proteínas séricas. En medio: se añadió T4 radiactiva al suero, y después quedó sujeta a electroforesis en papel. Los máximos representan la movilidad de la T4 radiactiva unida a diferentes proteínas séricas. (TBG, globulina de unión a hormona tiroidea; TBPA, prealbúmina de unión a tiroxina.) Abajo: se añadió T3 radiactiva al suero y se sujetó a electroforesis en papel. Los máximos indican la distribución relativa de T3 radiactiva unida a proteína. Los números arriba de cada máximo indican la distribución de hormona relativa entre las proteínas de unión en un adulto normal. (Reproducida, con autorización, de Rosenfield RL et al. Pediatric Nuclear Medicine. James AE Jr, Wagner HN Jr, Cooke RE, eds. Saunders; 1974.) su transporte de 15% de T4 y T3 circulantes. Las tasas de disociación rápida de hormona tiroidea desde la albúmina hacen de esta última una fuente importante de hormona libre para los tejidos. La hipoalbuminemia, como ocurre en la nefrosis o la cirrosis, se relaciona con T4 y T3 totales bajas, pero las cifras de hormonas libres son normales. La hipertiroxinemia disalbuminémica familiar es un trastorno hereditario autosómico dominante en el cual 25% de la albúmina muestra una afinidad de unión a T4 más alta que lo normal. Esto da lugar a una concentración alta de T4 total pero cifras normales de T4 libre, y eutiroidismo. En casi todas las familias afectadas, la afinidad de unión a T3 es normal. Dado que estas variantes de albúmina no se unen a los análogos de tiroxina usados en muchos inmunoensayos de T4 libre, pueden reportar falsamente aumento de la T4 libre en los afectados. 07Gardner(163-226).indd 171 Hipotiroxinemia eutiroidea ↓ Globulina de unión a tiroxina ↓ Producción de TBG Hereditaria Andrógenos Fármacos: danazol, L-asparaginasa ↑ Depuración de TBG Síndrome nefrótico Enfermedad hepática grave Gastroenteropatía perdedora de proteína Enfermedad sistémicab Medicaciones Compuestos tiromiméticos exógenos (T3 [Cytomel])b Fenitoína y carbamazepinab Deficiencia de yodo (con T3 sérica normal)b 25 a 30 % unida a T4 tanto total como libre altas. b T4 tanto total como libre bajas. METABOLISMO DE LAS HORMONAS TIROIDEAS La glándula tiroides normal secreta alrededor de 100 nmol de T4 y sólo 5 nmol de T3 al día; se producen menos de 5 nmol de T3 reversa (rT3) metabólicamente inactiva (figura 7-13). La mayor parte del fondo común plasmático de T3 (80%) se deriva de monodesyodación de anillo externo periférico, o de 5′-monodesyodación, de T4 en tejidos fuera de la glándula tiroides, en particular el hígado, los riñones y el músculo esquelético (cuadro 7-2). Dado que la T3 tiene afinidad de unión más alta por los receptores de T3 nucleares que afectan la acción de la hormona tiroidea, esta 5′-monodesyodación genera una yodotironina con mayor actividad biológica. Por otro lado, la desyodación del anillo interno de T4 (5-desyodación) produce 3,3′,5′triyodotironina o T3 reversa (rT3), que es inerte desde el punto de vista metabólico. Las tres enzimas desyodasa que catalizan estas reacciones difieren en la localización en tejidos, la especificidad de sustrato y la modulación fisiológica y fisiopatológica, como se resume en el cuadro 7-2. La 5′-desyodasa tipo 1, la forma más abundante, se encuentra de manera predominante en el hígado y los riñones, y en menores cantidades en la glándula tiroides, el músculo esquelético y cardiaco, y 26/8/11 17:22:29 booksmedicos.org 172 CAPÍTULO 7 Glándula tiroides <5 nmol 5 nmol 100 nmol/día rT 3 45 T4 nmol 35 nmol T3 20 nmol (TETRAC, etc.) FIGURA 7–13 Principales vías del metabolismo de la tiroxina en seres humanos adultos normales. Las tasas están expresadas en nmol/24 h, y son aproximaciones basadas en los datos disponibles. 100 nmol de T4 equivalen a aproximadamente 75 μg. (rT3, T3 reversa; TETRAC, ácido tetrayodotiroacético.) (Reproducida, con autorización, de Cavalieri RR, Rapoport B. Impaired peripheral conversion of thyroxine to triiodothyronine. Ann Rev Med. 1977;28:5765.) otros tejidos. La 5′-desyodasa tipo 1 contiene una porción selenocisteína que probablemente está en el sitio desyodante activo. La principal función de la 5′-desyodasa tipo 1 es proporcionar T3 a la circulación. Su actividad está aumentada en el hipertiroidismo y disminuida en el hipotiroidismo. Esto explica en parte las cifras de T3 circulantes relativamente más altas en comparación con la concentración de T4 que se observa en pacientes hipertiroideos. La enzima es inhibida por el fármaco antitiroideo tionamida PTU, pero no por el metimazol, y por el fármaco antiarrítmico amiodarona y colorantes de contraste radiactivo yodados, como el ipodato de sodio. La deficiencia de selenio en la dieta también puede alterar la conversión de T4 en T3. La 5′-desyodasa tipo 2 se expresa de modo predominante en el cerebro y la hipófisis, donde mantiene una concentración constante de T3 intracelular en el sistema nervioso central. Esta desyodasa es muy sensible a la T4 circulante, de modo que una T4 circulante más baja aumenta con rapidez la concentración de enzima en el cerebro y la hipófisis, al alterar la tasa de degradación y desactivación de T4. Al hacerlo, mantiene la concentración de T3 intracelular y sus funciones celulares neuronales. Por el contrario, la T4 plasmática alta reduce la concentración de 5′-desyodasa tipo 2, lo que protege a las células del cerebro contra T3 excesiva. En consecuencia, esta desyodasa representa un mecanismo mediante el cual el hipotálamo y la hipófisis pueden mostrar respuesta a la concentración de T4 circulante. La rT3 también puede modificar la actividad de la 5′-desyodasa tipo 2 en el cerebro y la hipófisis, y los compuestos α-adrenérgicos estimulan la 5′desyodasa tipo 2 en la grasa parda, pero no está clara la importancia fisiológica de estos efectos. La 5-desyodasa tipo 3 se encuentra en las membranas coriónicas de la placenta y en las células gliales en el sistema nervioso central, donde desactiva la T4 al convertirla en rT3, y desactiva T3 al convertirla en 3,3′-diyodotironina (3,3′-T2) (figura 7-14). La concentración de desyodasa tipo 3 está alta en el hipertiroidismo y disminuida en el hipotiroidismo; por ende, puede ayudar a aislar al feto y el cerebro contra el exceso o la deficiencia de T4. La desyodasa tipo 3 placentaria acelera la eliminación de tiroxina en embarazadas, lo cual explica en parte los requerimientos de dosis aumentadas de tiroxina en mujeres hipotiroideas tratadas. En general, las funciones de las desyodasas son importantes desde el punto de vista fisiológico de tres maneras. En primer lugar, permiten la modulación tisular y celular locales de las acciones de la hormona tiroidea. En segundo lugar, ayudan al organismo a adaptarse a estados cambiantes, incluso deficiencia de yodo o enfermedad crónica. En tercer lugar, regulan las acciones de la hormona tiroidea en el desarrollo temprano de muchos vertebrados, incluso anfibios y mamíferos. Alrededor de 80% de la T4 se metaboliza mediante desyodación, 35% hacia T3 y 45% hacia rT3 (figura 7-13). El resto se desactiva principalmente mediante glucuronidación en el hígado y secreción biliar, y en menor grado, mediante sulfatación en el hígado o los riñones. Otras reacciones metabólicas incluyen desaminación de la cadena lateral alanina, lo que forma derivados del ácido tiroacético de actividad biológica baja, o descarboxilación o división del enlace éter, lo que forma compuestos inactivos. Como resultado de estas vías metabólicas, cada día se depura aproximadamente 10% del fondo común total de T4 extratiroidea de 1 000 nmol, y la vida media plasmática de la T4 es de siete días. Debido a la afinidad de unión más baja de la T3 por las proteínas plasmáticas, el recambio de este fondo común extratiroideo de mucho menor tamaño es más rápido, con una vida media plasmática de un día. El fondo común corporal total de rT3 es de alrededor del mismo tamaño que el de T3, pero la rT3 tiene un recambio aún más rápido, con una vida media plasmática de sólo 0.2 días. CUADRO 7–2 Tipos de yodotironina desyodasa, y características. Tipo de desyodasa D1 D2 D3 Sustratos rT3 > T4 > T3 T4 > rT3 T3 > T 4 Distribución en tejido Hígado, riñones, músculo esquelético, tiroides Cerebro, hipófisis Cerebro, placenta, tejidos fetales Función Producción de T3 plasmática Producción local de T3 Degradación de T3 Inhibición por PTU (IC50, μM) 5 >1 000 >1 000 Hipotiroidismo Disminución Aumento Disminución Hipertiroidismo Aumento Disminución Aumento 07Gardner(163-226).indd 172 26/8/11 17:22:30 booksmedicos.org CAPÍTULO 7 HO HO O O I R “Paso hacia abajo” I I I T4 R HO O HO O HO I O I 3,5-T 2 HO T3 reversa I I R R I I T3 I 173 I I “Paso hacia arriba” I I Glándula tiroides R R ? 3-T 1 HO O HO O R I I 3,3'-T2 O I 3',5'-T2 HO O ? 3'-T1 R R NH2 R = CH2 CH COOH T0 FIGURA 7–14 La vía desyodante del metabolismo de la tiroxina. La monodesyodación de T4 a T3 representa un paso hacia arriba en potencia biológica, mientras que la monodesyodación de T4 hacia T3 reversa tiene el efecto opuesto. La desyodación adicional de T3 en esencia suprime la actividad hormonal. CONTROL DE LA FUNCIÓN Y LA ACCIÓN HORMONAL TIROIDEAS El crecimiento y la función de la glándula tiroides están controlados por el eje hipotálamo-hipófisis-tiroideo (figura 7-15) y, como se comentó, por el yoduro mediante los elementos de autorregulación. La hormona liberadora de tirotropina (TRH) hipotalámica estimula las células tirotropas en la parte anterior de la hipófisis para que produzcan TSH que, a su vez, promueve el crecimiento de la glándula tiroides y la secreción de hormonas por la misma. Además, las desyodasas en la hipófisis y los tejidos periféricos modulan los efectos de la hormona tiroidea mediante su conversión específica para tejido, de T4 en la yodotironina más activa T3. Por último, los efectos moleculares de la T3 en tejidos individuales están modulados por el subtipo de receptor de T3 con el cual interactúa; la respuesta de activación o represión de gen específica que induce y, en un campo que apenas ahora se está revelando, la interacción de receptores de T3 con otros ligandos, receptores estrechamente relacionados (p. ej., receptor de retinoide X; RXR), y coactivadores y correpresores que interactúan con ella en la modulación de la expresión de gen. Hormona liberadora de tirotropina La hormona liberadora de tirotropina (TRH) es un tripéptido, piroglutamil-histidil-prolina amida (piro-Glu-His-Pro-NH2), sintetizado por neuronas en los núcleos supraóptico y paraventricular del hipotálamo (figura 7-16). La TRH se almacena en la eminencia media del hipotálamo y después se transporta por medio del sistema venoso porta hipofisario en dirección descendente por el tallo hipofisario hacia la parte anterior de la hipófisis, donde controla la síntesis de TSH y la liberación de la misma. La TRH también se encuentra en 07Gardner(163-226).indd 173 Hipotálamo TRH T3 − Sistema porta Parte I anterior de la hipófisis T4 T4 “Libre” T3 + T 3 − TSH Tejido + I T4 Tiroides FIGURA 7–15 El eje hipotálamo-hipófisis-tiroideo. La TRH producida en el hipotálamo llega a las células tirotropas en la parte anterior de la hipófisis mediante el sistema porta hipotálamo-hipofisario, y estimula la síntesis y liberación de TSH. Tanto en el hipotálamo como en la hipófisis, es principalmente T3 la que inhibe la secreción de TRH y TSH, respectivamente. La T4 pasa por monodesyodación hacia T3 en tejidos neurales e hipofisarios, así como periféricos. 26/8/11 17:22:30 booksmedicos.org 174 CAPÍTULO 7 Glándula tiroides N N O O N C NH H CH2 O CH C O N C NH2 H (piro)Glu-His-Pro-(NH2) FIGURA 7–16 Estructura química de la hormona liberadora de ti- rotropina (TRH). otras porciones del hipotálamo, el cerebro y la médula espinal, donde puede tener funciones separadas como un neurotransmisor. El gen pre-pro-TRH, que codifica para una molécula grande con cinco copias de la secuencia progenitora de TRH de Glu-His-Pro-Gli, está ubicado en el cromosoma 3. La expresión del gen TRH está regulada de manera negativa por la hormona tiroidea —tanto la T3 suministrada por la circulación como la que surge por desyodación de T4 en las neuronas peptidérgicas mismas (cuadro 7-2). En la parte anterior de la hipófisis, la TRH se une a un receptor de membrana específico situado en células secretoras de TSH y de prolactina, lo que estimula la síntesis y la liberación de sus hormonas respectivas. El receptor de TRH es un miembro de la familia de receptor acoplado a proteína G, de siete dominios transmembrana (cuadro 1-1; figura 1-4). La TRH se une a la tercera hélice transmembrana del receptor, y activa tanto su complejo productor de monofosfato de guanosina cíclico como la cascada emisora de señales inositol 1,4,5-trifosfato (IP3) que libera Ca2+ intracelular y genera 1,2-diacilglicerol, lo que activa la proteína cinasa C. Estas vías se encargan de estimular la liberación de TSH. Coordinan la transcripción de los genes que codifican para las subunidades de TSH y la glucosilación postraduccional de la TSH, que es necesaria para que tenga actividad biológica completa. La secreción de TSH estimulada por TRH es pulsátil (figura 7-17), con una amplitud de impulso de TSH media de 0.6 mU/L cada 2 h. Los individuos normales tienen un ritmo circadiano en la liberación de TSH, con una concentración circulante máxima entre la medianoche y las 4 a.m., que probablemente está controlada por un generador de impulsos neuronales hipotalámico que impulsa la síntesis de TRH. Las hormonas tiroideas ejercen retroacción negativa adicional sobre la producción de TSH en el ámbito de la hipófisis al regular en dirección descendente el número de receptores de TRH sobre células tirotropas hipofisarias. En consecuencia, en pacientes con hipertiroidismo, tanto los pulsos de TSH como su aumento repentino de secreción nocturno están notoriamente suprimidos, mientras que en pacientes hipotiroideos la amplitud del pulso y el aumento nocturno TSH (mU/ml) 4 3 2 1 0 0 240 480 720 960 1 200 1 440 960 1 200 1 440 Tiempo (minutos) 6 TSH (mU/ml) 5 4 3 2 1 0 0 240 = Periodos de sueño 480 720 Tiempo (minutos) FIGURA 7–17 TSH sérica en dos sujetos normales que demuestra pulsos de secreción espontáneos y el ritmo circadiano de secreción de TSH. (El tiempo 0 es 0900; las estrellas indican pulsos importantes.) (Reproducida, con autorización, de Greenspan SL et al. Pulsatile secretion of TSH in man. J Clin Endocrinol Metab. 1986;63:664. Copyright 1986 por The Endocrine Society.) 07Gardner(163-226).indd 174 26/8/11 17:22:30 booksmedicos.org CAPÍTULO 7 de la secreción de TSH son mucho mayores. En animales de experimentación y en seres humanos recién nacidos, la exposición a temperaturas frías aumenta la secreción de TRH y TSH. Otras hormonas y fármacos (p. ej., vasopresina y agonistas α-adrenérgicos) estimulan la síntesis de TRH y la liberación de la misma. La administración de TRH sintética por vía intravenosa a seres humanos como un bolo de 200 a 500 μg, genera una triplicación a quintuplicación expedita de las cifras séricas de TSH, que alcanzan un máximo a alrededor de los 30 min y dura 2 a 3 h (figura 4-14). En pacientes con hipotiroidismo primario, en quienes la TSH basal está alta, hay una respuesta de TSH exagerada a la TRH exógena, y esta respuesta está suprimida en pacientes con hipertiroidismo, terapia con tiroxina en dosis altas, e hipotiroidismo central. La TRH también se encuentra en las células de los islotes del páncreas, el tracto gastrointestinal, la placenta, el corazón, la próstata, los testículos y los ovarios. La T3 no inhibe la producción de TRH en estos tejidos periféricos. Aún se desconoce el papel de la TRH en estos tejidos. Glándula tiroides 175 Tirotropina (hormona estimulante de la tiroides) La hormona estimulante de la tiroides (TSH) es una glucoproteína de 28 kDa compuesta de subunidades α y β que están enlazadas de manera no covalente. La subunidad α es común a las otras dos glucoproteínas hipofisarias, la hormona estimulante del folículo (FSH) y la hormona luteinizante (LH), y la hormona placentaria gonadotropina coriónica humana (hCG), mientras que la subunidad β es singular para cada hormona glucoproteínica; confiere propiedades de unión y actividad biológica específicas. Los genes que codifican para las subunidades α y β de la TSH están ubicados en los cromosomas 6 y 1, respectivamente. La subunidad α humana tiene un centro de apoproteína de 92 aminoácidos, y contiene dos cadenas de oligosacárido; la subunidad β de la TSH tiene un centro de apoproteína de 112 aminoácidos, y contiene una cadena de oligosacárido. Las cadenas de aminoácidos de las subunidades α y β de la TSH forman, cada una, tres asas que están entremezcladas y forman un nudo cistina FIGURA 7–18 Configuración esquemática del complejo TSH-TSHR. La porción central de la figura representa la estructura parecida a cinta de la TSH dentro del receptor de TSH. La línea de color rosa representa la subunidad β, y la de color amarillo, la subunidad α. Véase también la figura 7-19. (Reproducida, con autorización, de Szkudlinski MW, et al. Thyroid-stimulating hormone and thyroid-stimulating hormone receptor structure-function relationships. Physiol Rev. 2002;82:473.) 07Gardner(163-226).indd 175 26/8/11 17:22:30 booksmedicos.org 176 CAPÍTULO 7 Glándula tiroides Subunidad A Nueve repeticiones ricas en leucina (AA 58-277) c Hélice α Lámina β 1 c N-glucano c c c c c NH7 c Sitios de división c c 2 c c c Péptido C “Péptido inmunogénico” (AA 352-366) Subunidad B COOH 704 FIGURA 7–19 Representación esquemática del receptor de TSH. La subunidad A es la porción de unión a ligando del receptor, y la subunidad B es la porción de activación. Los ligandos que se unen al receptor comprenden TSH, anticuerpo estimulante de TSH, y anticuerpo bloqueador de TSH. Hay dos sitios de división que permiten el rompimiento del receptor y la pérdida de la subunidad A hacia el suero. (Reproducida, con autorización, de Rapoport B et al. The thyrotropin (TSH)-receptor: interaction with TSH and autoantibodies. Endocr Rev. 1998;19:673.) (figura 7-18). La glucosilación tiene lugar en el RER y el aparato de Golgi, donde residuos de glucosa, manosa y fucosa, y residuos de sulfato y ácido siálico terminales se enlazan al centro de apoproteína. Tres residuos de carbohidrato prolongan su vida media plasmática y aumentan su capacidad para inducir activación de receptor de TSH. La TSH controla el crecimiento de células y la producción de hormonas de la tiroides, al unirse a un receptor de TSH específico (TSH-R) 1 de aproximadamente 1 000 ubicado en la membrana celular basolateral de cada célula tiroidea. La unión a TSH activa las vías tanto del monofosfato de adenosina cíclico (cAMP) como del fosfoinositol para la transducción de señal. El gen que codifica para el receptor de TSH está ubicado en el cromosoma 14; el producto es una glucoproteína de una sola cadena, compuesta de 764 aminoácidos. El receptor de TSH es un miembro de la familia de receptores acoplados a proteína G, con siete dominios transmembrana, con un ectodominio involucrado en la unión a ligando y una porción intramembrana e intracelular que se encarga de la activación de las vías emisoras de señales que promueven el crecimiento de células, y la síntesis y liberación de hormonas tiroideas (figura 7-19). El receptor de TSH está involucrado en la patogenia de muchas formas congénitas y adquiridas de hipotiroidismo e hipertiroidismo. Se han descrito defectos hereditarios que dan por resultado síntesis o acción alterada de la TSH, incluso genes mutantes que codifican para factores de transcripción requeridos para la diferenciación de células tirotropas hipofisarias (POU1F1, PROP1, LHX3, HESX1), receptor de TRH, cadena β de TSH, receptor de TSH, y Gsα, que transduce la unión de receptor de TSH hacia activación de adenilato ciclasa. Los anticuerpos bloqueadores de receptor de TSH adquiridos también pueden causar hipotiroidismo. El trastorno más común relacionado con receptor de TSH que causa hipertiroidismo es la enfermedad de Graves, en la cual autoanticuerpos se unen al receptor de TSH y lo estimulan. Empero, el receptor de TSH está involucrado en la causa de varias otras formas de hipertiroidismo. Mutaciones de línea germinal que activan el re- 07Gardner(163-226).indd 176 ceptor de TSH pueden causar hipertiroidismo familiar, y mutaciones activadoras somáticas dan lugar a adenomas tóxicos. Otras mutaciones pueden llevar a activación aberrante de receptor de TSH por la hCG, la hormona glucoproteínica placentaria que es similar desde el punto de vista estructural a la TSH, en el hipertiroidismo gestacional familiar. Efectos de la TSH sobre la célula tiroidea La TSH tiene muchas acciones sobre la célula tiroidea. Casi todas sus acciones están mediadas por el sistema de proteína G-adenilil ciclasacAMP, pero también está involucrada la activación del sistema de fosfatidilinositol (PIP3) con un incremento resultante del calcio intracelular. Las principales acciones de la TSH son: A. Cambios de la morfología de las células tiroideas La TSH induce con rapidez seudópodos en el borde célula folicular-coloide, lo que acelera la resorción de tiroglobulina. El contenido de coloide disminuye a medida que se forman gotitas de coloide intracelulares y se estimula la formación de lisosoma, lo que aumenta la hidrólisis de tiroglobulina y la liberación de hormona tiroidea. B. Crecimiento celular Células tiroideas individuales aumentan de tamaño; la vascularidad se incrementa y, al cabo de cierto periodo aparece agrandamiento de la tiroides, o bocio. C. Metabolismo del yodo La TSH estimula todas las fases del metabolismo del yodo, desde aumento de la captación y el transporte de yoduro hasta yodación aumentada de tiroglobulina e incremento de la secreción de hormonas tiroideas y de la tiroglobulina misma. La expresión aumentada de NIS y la estimulación de la producción de cAMP median transporte aumentado de yoduro, y la hidrólisis de PIP3 y el incremento del Ca2+ intracelular estimulan la yodación de tiroglobulina. El efecto de la TSH sobre el transporte de yo- 26/8/11 17:22:30 booksmedicos.org CAPÍTULO 7 Glándula tiroides 177 duro a través de la célula es bifásico: al principio, está deprimido (flujo de yoduro hacia afuera) y después, luego de un retraso de varias horas, aumenta la captación de yoduro. El flujo de yoduro hacia afuera puede deberse al incremento rápido de la hidrólisis de la tiroglobulina, con liberación de hormona y escape de yoduro hacia afuera de la glándula. La estimulación de captación de yodo por los tirocitos y secreción de tiroglobulina, mediada por TSH, también ocurre después de la administración de TSH recombinante para el tratamiento con yodo radiactivo y la vigilancia de pacientes con cánceres tiroideos bien diferenciados. Los tumores y otros trastornos del hipotálamo o de la parte anterior de la hipófisis pueden alterar la secreción de TRH y TSH, respectivamente. Los trastornos hipofisarios que causan hipotiroidismo se llaman secundarios, mientras que la enfermedad hipotalámica que da por resultado hipotiroidismo se llama terciaria. El diagnóstico diferencial de estas lesiones se comenta más tarde (véase Pruebas tiroideas). D. Otros efectos de la TSH Otros efectos son aumento de la transcripción de los mRNA que codifican para tiroglobulina y TPO; aumento de la incorporación de yoduro hacia MIT, DIT, T3 y T4, e incremento de la actividad lisosómica, con secreción aumentada de T4 y T3 desde la glándula. También hay actividad aumentada de la 5′-desyodasa tipo 1, que ayuda a conservar el yodo intratiroideo. La TSH tiene efectos adicionales sobre la glándula tiroides, incluso estimulación de la captación de glucosa, el consumo de oxígeno y la oxidación de glucosa. Hay recambio acelerado de fosfolípidos y estimulación de la síntesis de precursores de purina y pirimidina, con síntesis aumentada de DNA y RNA. El folículo tiroideo tiene un rico aporte de capilares que llevan fibras nerviosas noradrenérgicas desde el ganglio cervical superior, y fibras nerviosas acetilcolinesterasa positivas derivadas del nervio vago y de ganglios tiroideos. Las células C parafoliculares secretan tanto calcitonina como péptido relacionado con el gen de la calcitonina (CGRP). En animales de experimentación, estos neuropéptidos y otros modifican el flujo sanguíneo y la secreción de hormonas tiroideas. Además, factores de crecimiento como insulina, el factor de crecimiento insulínico tipo I (IGF-I), las proteínas de unión al factor de crecimiento tipo insulina, el factor de crecimiento epidérmico (EGF), factor de crecimiento transformante β1, y factores de crecimiento de fibroblastos y sus receptores, así como factores autocrinos como las prostaglandinas y las citocinas, modifican el crecimiento de células, y la producción de hormonas tiroideas. Aun así, todavía no está claro qué tan importantes en clínica son estos efectos. TSH sérica La TSH intacta y la subunidad α aislada están presentes en la sangre circulante, y son detectables mediante inmunoensayo en concentraciones que normalmente son de 0.5 a 4.0 mU/L y de 0.5 a 2 μg/L, respectivamente. La concentración sérica de TSH está aumentada en el hipotiroidismo primario y disminuida en la tirotoxicosis, sea endógena o por ingestión oral excesiva de hormonas tiroideas. La vida media plasmática de la TSH es de alrededor de 30 min, y la tasa de producción diaria es de aproximadamente 40 a 150 mU/día. La subunidad α glucoproteínica a menudo está desproporcionadamente alta en pacientes con tumores hipofisarios secretores de TSH (véase más adelante); también está aumentada en mujeres posmenopáusicas normales debido a incremento de la síntesis y secreción relacionado con aumento de la producción de gonadotropina. Control de la secreción hipofisaria de TSH Dos factores importantes controlan la síntesis y la liberación de TSH: 1) la concentración de T3 dentro de células tirotropas, que regula la expresión de mRNA, la traducción de TSH y la liberación de la hormona, y 2) TRH, que controla la glucosilación postraduccional y la liberación. La síntesis y liberación de TSH son inhibidas por concentraciones séricas altas de T4 y T3 (hipertiroidismo) y estimuladas por cifras bajas de hormona tiroidea (hipotiroidismo). Además, ciertas hormonas y fármacos inhiben la secreción de TSH; éstos comprenden somatostatina, dopamina, agonistas de la dopamina como bromocriptina, y dosis altas de glucocorticoides. La enfermedad grave puede causar inhibición de la secreción de TSH, y puede haber un aumento de rebote de la TSH a medida que el paciente se recupera. La magnitud de estos efectos varía; los fármacos mencionados por lo general sólo suprimen parcialmente la TSH sérica, pero aún es detectable. En contraste, el hipertiroidismo manifiesto puede suprimir la concentración de TSH hasta por debajo de los límites de detección de incluso los inmunoensayos de TSH más sensibles. 07Gardner(163-226).indd 177 Otros estimuladores e inhibidores de la tiroides Función de las desyodasas hipofisarias y periféricas La 5′-desyodasa tipo 2 hipofisaria convierte la T4 en T3 en el cerebro y la hipófisis, y proporciona la principal fuente de T3 dentro de células tirotropas. Su actividad se incrementa en el hipotiroidismo, e inicialmente mantiene una concentración intracelular normal de T3 en el cerebro a pesar de una concentración plasmática de T4 en disminución. En el hipertiroidismo, un decremento de su actividad modera la exposición de células hipofisarias y neurales a exceso de hormona tiroidea. En contraste, la 5′-desyodasa tipo 1 está disminuida en el hipotiroidismo, lo que conserva T4, y aumentada en el hipertiroidismo, lo que acelera el metabolismo de T4 pero también lleva a incremento de la concentración sérica de T3 (cuadro 7-2). Autorregulación tiroidea La autorregulación puede definirse como la capacidad de la glándula tiroides para modificar su función a fin de adaptarse a cambios de la disponibilidad de yodo, independiente de la TSH hipofisaria. De este modo, los seres humanos pueden mantener secreción normal de hormona tiroidea con ingestiones de yoduro que varían de 50 μg a varios miligramos por día. Ya se comentaron algunos de los efectos de la deficiencia de yoduro o el exceso del mismo. La principal adaptación a la ingestión baja de yoduro es la síntesis preferencial de T3 más que de T4, lo que aumenta la eficacia metabólica de la hormona secretada. Por otro lado, el exceso de yoduro inhibe muchas funciones tiroideas, incluso el transporte de yoduro, la formación de cAMP, la generación de peróxido de hidrógeno, y la síntesis y secreción de hormonas. Algunos de estos efectos pueden estar mediados por la formación de ácidos grasos yodados intratiroideos. La capacidad de la tiroides normal para escapar a estos efectos inhibidores (efecto de Wolff-Chaikoff ) 26/8/11 17:22:31 booksmedicos.org 178 CAPÍTULO 7 Glándula tiroides 1 TR α1 NH2 TR α2 NH2 1 52 COOH 120 106 370 227 DNA + ++ − + + ++ + ++ 461 COOH DNA Unión a DNA 490 COOH 174 159 Unión a T3 410 DNA NH2 1 TR β2 NH 2 120 DNA 1 TR β1 52 514 COOH FIGURA 7–20 Estructura proteínica deducida de los productos de gen α y β de receptor de hormona tiroidea. La proteína receptora tiene tres dominios: un dominio de unión a DNA con un alto grado de similitud entre los diferentes tipos de receptores, un dominio de unión a triyodotironina (T3) carboxilo terminal, y un dominio amino terminal que no se requiere para la función completa. Los números que aparecen arriba de las estructuras representan números de aminoácidos. A la derecha se muestran las propiedades de los receptores respecto a su capacidad para unirse a T3 y para unirse a un elemento de respuesta a T3 de DNA. El sombreado idéntico de dominios de receptor indica secuencias de aminoácidos idénticas. (TR, receptor de hormona tiroidea.) (Reproducida, con autorización, de Brent GA. The molecular basis of thyroid hormone action. N Engl J Med. 1994;331:847.) permite a la glándula seguir secretando hormonas a pesar de una ingestión alta de yoduro en la dieta. Es importante notar que esto difiere del efecto terapéutico del yoduro en el tratamiento de enfermedad de Graves. Aquí, la concentración alta de yoduro inhibe de manera persistente en la endocitosis de tiroglobulina y la actividad lisosómica, lo que disminuye la liberación de hormona tiroidea y la concentración de hormona circulante. Además, cantidades farmacológicas de yoduro reducen la vascularidad de la glándula, lo cual puede ser beneficioso durante intervención quirúrgica de la tiroides por enfermedad de Graves. De cualquier modo, este efecto también es transitorio; dura 10 a 14 días. Acciones de las hormonas tiroideas 1. LOS RECEPTORES DE HORMONA TIROIDEA Y MECANISMOS DE ACCIÓN Las hormonas tiroideas ejercen sus acciones por medio de dos mecanismos generales: 1) acciones genómicas efectuadas mediante interacciones de T3 con sus receptores nucleares, lo que regula la actividad del gen, y 2) acciones no genómicas mediadas por interacciones de T3 y T4 con ciertas enzimas (p. ej., calcio ATPasa, adenilato ciclasa, piruvato cinasa monomérica), transportadores de glucosa y proteínas mitocondriales. Las hormonas tiroideas, no unidas en el plasma, se transportan dentro de la célula, mediante transportadores específicos, entre ellos el transportador monocarboxilato 8 (MCT8), MCT10 y polipéptido transportador de anión orgánico (OATP1C1). El OATP1C1 se expresa de manera predominante en los capilares del cerebro y en el plexo coroideo, y transporta T4 de preferencia, mientras que el MCT8 y el MCT10 se expresan en muchos tejidos y transportan tanto T4 como T3. Las hormonas tiroideas se transportan a través de la membrana celular hacia el citoplasma, y después hacia el núcleo, donde T3 se une a su receptor específico. A últimas fechas se han reconocido síndromes clínicos relacionados con mutaciones en estos transportadores, como el síndrome de Allan-Herndon-Dudley en el cual los niños varones afectados presentan retraso mental, miopatía, y 07Gardner(163-226).indd 178 un trastorno del movimiento en asociación con cifras séricas altas de T3 y bajas de T4. El receptor nuclear de T3 es un miembro de una superfamilia de receptores nucleares que incluye receptores nucleares para glucocorticoides, mineralocorticoides, estrógenos, progestinas, vitamina D3 y retinoides (figura 1-16). Hay dos genes que codifican para receptor de hormona tiroidea (TR): TRα ubicado en el cromosoma 17, y TRβ en el cromosoma 3. Cada gen da al menos dos productos empalmados de manera diferencial, TRα 1 y 2, y TRβ 1 y 2, aunque se cree que el TRα 2 carece de actividad biológica (figura 7-20). Cada uno de estos receptores tiene un dominio de unión a ligando carboxilo terminal y un dominio de unión a DNA situado centralmente con dos dedos de cinc cisteína que facilitan su fijación específica a elementos de respuesta a hormona tiroidea (TRE) en los promotores de genes blanco, y regulan su transcripción (figuras 1-16 y 1-17). La concentración tisular de estos receptores varía entre los tejidos y con su etapa de desarrollo; por ejemplo, el cerebro contiene de manera predominante TRα, el hígado en su mayor parte TRβ, y el músculo cardiaco contiene ambos. Se ha mostrado que mutaciones puntuales en el dominio de unión a ligando del gen TRβ son la causa del síndrome de resistencia generalizada a hormona tiroidea (GRTH). Los TR se unen a TRE, que típicamente son secuencias de oligonucleótidos específicas, pareadas (p. ej., AGGTCA) (figura 7-21). Los TR también pueden funcionar como heterodímeros con receptores para otros factores de transcripción, como los receptores de retinoide X y de ácido retinoico. Los TRE en general están ubicados torrente arriba del sitio de inicio de la transcripción para las regiones codificadoras de genes con capacidad de respuesta a hormona tiroidea. En genes regulados de manera positiva, los TR no unidos interactúan con correpresores (p. ej., correpresor de receptor nuclear [NCoR] y mediador silenciador para receptores retinoico y de hormona tiroidea [SMRT]) para reprimir la transcripción basal al reclutar histona desacetilasas que alteran la estructura de cromatina cercana. Cuando la T3 se une a TR estos complejos correpresores se liberan, y los TR unidos a T3 se asocian con complejos coactivadores que promueven la acetilación de histona local; también se asocian con otro complejo proteínico (proteína que interactúa con receptor de vitamina D/pro- 26/8/11 17:22:31 booksmedicos.org CAPÍTULO 7 Núcleo Correpresor TR-LBD TR-DBD TR-DBD 2. EFECTOS FISIOLÓGICOS DE LAS HORMONAS TIROIDEAS Coactivador TRE Citoplasma B Correpresor Coactivador TR-LBD TR LBD TR DBD RXR LBD T3 TR DBD Transcripción RXR DBD T3 5'DI TRE Los efectos transcripcionales de T3 demuestran de manera característica un tiempo de retraso de horas a días para alcanzar el efecto completo. Estas acciones genómicas tienen diversos efectos vitales, entre ellos crecimiento de tejido, maduración del cerebro, producción de calor y consumo de oxígeno, así como otros efectos específicos sobre el corazón, el hígado, los riñones, el músculo esquelético y la piel. Sin embargo, se cree que algunas acciones de la T3 no son genómicas, incluso su reducción de la actividad de 5′-desyodasa tipo 2 hipofisaria y el transporte aumentado de glucosa y aminoácidos que puede inducir en algunos tejidos. A continuación se resumen algunos efectos específicos de las hormonas tiroideas. Efectos sobre el desarrollo fetal T4 T4 T3 T4 T3 TBP FIGURA 7–21 Modelo de la interacción de T3 con el receptor de T3. Panel A, fase inactiva: el dímero receptor de T3 no unido a ligando, unido al TRE junto con correpresores, actúa como un supresor de la transcripción de gen. Panel B, fase activa: T3 y T4 circulan unidas a proteínas de unión a tiroides (TBP). Las hormonas libres son transportadas hacia la célula mediante un sistema de transporte específico. Dentro del citoplasma, la 5’-desyodasa convierte la T4 en T3, y la T3 se mueve hacia el núcleo. Ahí se une al dominio de unión a ligando del monómero TR. Esto promueve la alteración del homodímero TR y heterodimerización con RXR sobre el TRE, desplazamiento de correceptores, y unión de coactivadores. El complejo TR-coactivador activa la transcripción de gen, lo que lleva a alteración de la síntesis de proteína y del fenotipo celular. (TR-LBD, dominio de unión a ligando del receptor de T3; TRDBD, dominio de unión a DNA de receptor de T3; RXR-LBD, dominio de unión a ligando del receptor de retinoide X; RXR-DBD, dominio de unión a DNA de receptor de retinoide X; TRE, elemento de respuesta a hormona tiroidea; TBP, proteínas de unión a tiroxina; T3, triyodotironina; T4, tetrayodotironina, L-tiroxina; 5’DI, 5’-desyodasa.) teína relacionada con TR) que recluta RNA polimerasa II y empieza la transcripción de gen. Algunos genes están regulados de manera negativa por TR unidos a T3, como los genes pre-pro-TRH y TSH subunidades α y β, pero en la actualidad se entienden menos bien los mecanismos moleculares involucrados. Las acciones de la hormona tiroidea para alterar niveles de expresión de mRNA específicos y sus proteínas producidas generan un conjunto de respuestas tisulares específicas (figura 7-21). Desde hace mucho tiempo se han sospechado acciones no genómicas de las hormonas tiroideas con base en ciertas respuestas tisulares rápidas que tienen lugar antes de que pudiera ocurrir transcripción de RNA, y por reconocimiento de sitios de unión a T3 y T4 fuera del núcleo. Por ejemplo, a últimas fechas se ha mostrado que las hormo- 07Gardner(163-226).indd 179 179 nas tiroideas se unen a la proteína de membrana integrina αVβ3, que está involucrada en la activación (mediada por hormona tiroidea) de la cascada de MAP cinasa y estimulación de la angiogénesis. A TR-LBD Glándula tiroides La concentración de yoduro por el tejido tiroideo y la TSH hipofisaria aparece en el feto humano alrededor de las 11 semanas de gestación. Debido al contenido placentario alto de la 5-desyodasa tipo 3, la mayor parte de la T3 y T4 maternas está desactivada, y muy poca hormona libre alcanza la circulación fetal. Sin embargo, esta pequeña cantidad de hormona libre proveniente de la madre puede tener importancia para el desarrollo temprano del cerebro fetal. Después de 15 a 18 semanas de gestación, el feto depende en gran parte de su propia secreción tiroidea. Aunque ocurre algo de crecimiento del feto en ausencia de secreción de hormona tiroidea fetal, el deterioro del desarrollo del cerebro y la maduración del esqueleto es notorio si no se diagnostica hipotiroidismo congénito y no se empieza terapia con hormona tiroidea con prontitud después del nacimiento. El hipotiroidismo congénito da por resultado cretinismo, cuyas características comprenden retraso mental y enanismo. Efectos sobre el consumo de oxígeno, la producción de calor y la formación de radicales libres La T3 aumenta el consumo de O2 y la producción de calor en parte mediante estimulación de la Na+-K+ ATPasa en todos los tejidos excepto en el cerebro, el bazo y los testículos. Esto contribuye al índice metabólico basal (consumo de O2 somático total en reposo) aumentado, y el incremento de la sensibilidad al calor en el hipertiroidismo —y lo opuesto en el hipotiroidismo—. Las hormonas tiroideas estimulan la mitocondriogénesis, lo que aumenta la capacidad oxidativa de la célula. También inducen cambios en la composición de proteína y líquido de la membrana interna mitocondrial que aumentan el metabolismo oxidativo mediante efectos tanto genómicos como no genómicos. La eficiencia reducida del metabolismo oxidativo causada por hormona tiroidea también se refleja en el aumento del paso por ciclos inútil de metabolitos intermediarios de carbohidratos. Efectos cardiovasculares (figura 7-22) La T3 estimula la transcripción de Ca2+ ATPasa del retículo sarcoplásmico, lo que aumenta el índice de relajación diastólica miocárdica. 26/8/11 17:22:31 booksmedicos.org 180 CAPÍTULO 7 Glándula tiroides Triyodotironina Ca2+ Membrana celular Retículo sarcoplásmico Ca2+ Núcleo Ca2+ ATPasa Ca2+ 2+ Ca Actina Fosfolambán Elemento de respuesta a hormona tiroidea Miosina mRNA Receptor nuclear de triyodotironina AMP cíclico Ca2+ Síntesis de proteína Proteína de unión a nucleótido guanina K+ Na+ Ca2+ Adenilil ciclasa K+ Na + Intercambiador de Na+/Ca2+ + + Na /K ATPasa Canal de K+ sensible a voltaje Receptor β-adrenérgico Triyodotironina FIGURA 7–22 Sitios de acción de la triyodotironina sobre miocitos cardiacos. La triyodotironina entra a la célula, posiblemente mediante un mecanismo de transporte específico, y se une a receptores de triyodotironina nucleares. El complejo a continuación se une a elementos de respuesta a hormona tiroidea de genes blanco, y regula la transcripción de estos genes. También ocurren efectos de hormona tiroidea no nucleares sobre canales de iones. (Reproducida, con autorización, de Klein I, Ojamaa K. Thyroid hormone and the cardiovascular system. N Engl J Med. 2001;344:501.) También aumenta la expresión de las isoformas más rápidamente contráctiles de la cadena pesada de miosina, las isoformas α, lo que contribuye a función sistólica aumentada. En el miocardio, la T3 también altera la expresión de diferentes isoformas de los genes que codifican para la Na+-K+ ATPasa, aumenta la expresión de receptores α-adrenérgicos, y disminuye la concentración de proteína G inhibidora Gi α. La T3 también aumenta los índices tanto de despolarización como de repolarización del nodo sinoauricular, lo que aumenta la frecuencia cardiaca. En consecuencia, las hormonas tiroideas tienen efectos inotrópico y cronotrópico positivo sobre el corazón, lo cual, junto con el incremento de la sensibilidad adrenérgica (véase más adelante) explica la frecuencia cardiaca y la contractilidad aumentadas en el hipertiroidismo, y lo contrario en el hipotiroidismo. Las hormonas tiroideas también afectan la función ventricular diastólica, disminuyen la resistencia vascular periférica y aumentan el volumen intravascular, lo cual contribuye más al incremento del gasto cardiaco relacionado con la acción de hormonas tiroideas. 07Gardner(163-226).indd 180 Efectos simpáticos Las hormonas tiroideas aumentan el número de receptores β-adrenérgicos en el corazón y el músculo esquelético, el tejido adiposo y los linfocitos. También pueden amplificar la acción de catecolaminas en un sitio posreceptor. Muchas de las manifestaciones clínicas de la tirotoxicosis parecen reflejar sensibilidad aumentada a las catecolaminas. Además, la terapia con bloqueadores β-adrenérgicos a menudo es útil para controlar estas manifestaciones simpatomiméticas del exceso de hormona tiroidea. Efectos pulmonares Las hormonas tiroideas mantienen respuestas ventilatorias a la hipoxia y la hipercapnia en el centro respiratorio del tallo encefálico. En consecuencia, en pacientes con hipotiroidismo grave, puede ocurrir hipoventilación. Las funciones de los músculos respiratorios también 26/8/11 17:22:31 booksmedicos.org CAPÍTULO 7 Glándula tiroides 181 están reguladas por la hormona tiroidea, y pueden estar debilitadas en el hipertiroidismo, lo que lleva a una sensación de falta de aliento. sis también está aumentada, con liberación de ácidos grasos y glicerol hacia el plasma circulante. Efectos hematopoyéticos Efectos endocrinos Una demanda celular aumentada para O2 en el hipertiroidismo lleva a incremento de la producción de eritropoyetina y de la eritropoyesis. Sin embargo, por lo general no hay aumento del volumen sanguíneo debido a hemodilución y recambio aumentado de eritrocitos. Las hormonas tiroideas incrementan el contenido de 2,3-difosfoglicerato de los eritrocitos, lo que permite incremento de la disociación de O2 desde la hemoglobina, y aumenta la disponibilidad de O2 para los tejidos. Sucede lo contrario en el hipotiroidismo. Las hormonas tiroideas alteran la producción, capacidad de respuesta y depuración metabólica de diversas hormonas. En niños hipotiroideos, la liberación alterada de hormona de crecimiento lentifica el crecimiento longitudinal. El hipotiroidismo puede causar retraso de la pubertad al alterar la secreción de hormona liberadora de gonadotropina (GnRH) y de gonadotropina. Por el contrario, el hipotiroidismo primario también puede causar pubertad precoz, quizá como un efecto de concentraciones muy altas de TSH sobre receptores de gonadotropina. En adultos, el hipotiroidismo causa hiperprolactinemia en una minoría de las mujeres afectadas. La menorragia (menstruaciones prolongadas y copiosas) y la anovulación son comunes en mujeres hipotiroideas; esto último da lugar a esterilidad. La capacidad de respuesta del eje hipotálamo-hipófisis-suprarrenal al estrés está aminorada en pacientes hipotiroideos. Una lentificación de la tasa de depuración metabólica de cortisol compensa para esto en el estado hipotiroideo. Empero, por el contrario, la restitución del eutiroidismo rara vez puede suscitar insuficiencia suprarrenal puesto que el metabolismo del cortisol está acelerado en pacientes con reserva de cortisol disminuida debido a enfermedad concomitante que afecta el eje suprarrenal. En el hipertiroidismo, la aromatización acelerada de andrógenos hacia estrógenos y el aumento de la concentración de globulina transportadora de hormonas sexuales contribuyen a la ginecomastia y a la concentración total alta de testosterona que se observan en los varones afectados. El hipertiroidismo también puede alterar la regulación normal de la ovulación y las menstruaciones por la GnRH y la gonadotropina, lo que causa esterilidad y amenorrea, respectivamente. Todas las alteraciones endocrinas que ocurren con disfunción tiroidea se revierten mediante tratamiento apropiado para restituir el eutiroidismo. Efectos gastrointestinales Las hormonas tiroideas promueven la motilidad intestinal, lo cual puede dar lugar a incremento de la motilidad e hiperdefecación (esto es, frecuencia aumentada de defecaciones con heces formes) en el hipertiroidismo. Por el contrario, en el hipotiroidismo se observan tránsito intestinal lentificado y estreñimiento. Efectos esqueléticos Las hormonas tiroideas estimulan el recambio óseo, lo que aumenta la resorción ósea y, en menor grado, la formación de hueso. En consecuencia, el hipertiroidismo puede relacionarse con hipercalciuria, y menos a menudo, con hipercalcemia. Además, el exceso crónico de hormona tiroidea puede causar pérdida de mineral óseo importante en clínica. Efectos neuromusculares En el hipertiroidismo hay aumento del recambio de proteína y pérdida de músculo esquelético, lo cual puede llevar a una miopatía proximal característica. Asimismo, hay un aumento de la rapidez de la contracción y relajación musculares, que se nota en clínica como la hiperreflexia propia del hipertiroidismo y la fase de relajación retrasada de reflejos tendinosos profundos en el hipotiroidismo. Un temblor distal fino de las manos también es típico del hipertiroidismo. Como se mencionó, las hormonas tiroideas son esenciales para el desarrollo y la función normales del sistema nervioso central, y el fracaso de la función tiroidea fetal da por resultado retraso mental grave. En el adulto, la hiperactividad en el hipertiroidismo y el aletargamiento en el hipotiroidismo pueden ser notorios. De modo similar, los pacientes hipertiroideos pueden estar ansiosos o agitados, mientras que el hipotiroidismo típicamente se relaciona con estado de ánimo deprimido. Efectos sobre el metabolismo de lípidos y carbohidratos El hipertiroidismo aumenta la gluconeogénesis y la glucogenólisis hepáticas, así como la absorción intestinal de glucosa, y puede haber también decrementos de la sensibilidad a la insulina mediados por hormona tiroidea. De este modo, el hipertiroidismo puede empeorar el control de la glucemia en pacientes que también tienen diabetes mellitus. Las hormonas tiroideas aumentan tanto la síntesis de colesterol como la degradación del mismo. Este último efecto se debe en su mayor parte a un aumento del número de receptores de lipoproteínas de baja densidad (LDL) hepáticos, lo que acelera la depuración de LDL. En consecuencia, las concentraciones de colesterol total y de LDL típicamente están altas en sujetos con hipotiroidismo. La lipóli- 07Gardner(163-226).indd 181 CAMBIOS FISIOLÓGICOS EN LA FUNCIÓN TIROIDEA Función tiroidea en el feto Antes de que el feto desarrolle su propia función tiroidea independiente, su desarrollo neural temprano depende de las hormonas tiroideas maternas. Con todo, hacia la undécima semana de gestación, el sistema porta hipofisario se ha desarrollado, y hay TSH y TRH medibles. Casi al mismo tiempo, la tiroides fetal empieza a atrapar yodo. La secreción de hormona tiroidea probablemente empieza a la mitad de la gestación (18 a 20 semanas). La TSH aumenta con rapidez hasta concentración máxima a las 24 a 28 semanas, y las cifras de T4 alcanzan un máximo a las 35 a 40 semanas. La concentración de T3 permanece baja durante la gestación; la 5′-desyodasa tipo 3 convierte la T4 en rT3 durante el desarrollo fetal. En el momento del nacimiento, hay un aumento notorio repentino de la TSH estimulado por la exposición al ambiente extrauterino más frío, con incremento de T4 y de T3, y disminución de rT3; estos parámetros se estabilizan de manera gradual en el transcurso del primer mes de vida. Función tiroidea durante el embarazo Varios parámetros tiroideos cambian durante la gestación. Hay un aumento de la depuración urinaria de yoduro; en áreas de ingestión 26/8/11 17:22:32 booksmedicos.org 182 CAPÍTULO 7 Glándula tiroides baja de yodo en la dieta esto puede causar bocio materno o, cuando es grave, hipotiroidismo. Durante el embarazo hay un aumento de la TBG debido a un incremento de la glucosilación hepática de TBG inducido por estrógeno, lo que prolonga su tasa de depuración metabólica. En consecuencia, la concentración sérica de T4 total y, en menor grado, la de T3 total, aumentan. Las cifras crecientes de hCG, que tiene una actividad agonista débil de receptor de TSH, contribuyen a agrandamiento tiroideo mínimo. La hCG materna alcanza un máximo alrededor de las 12 semanas, lo que da lugar a concentración de T4 libre en el suero normal alta o incluso modestamente alta de forma trasitoria y supresión fisiológica de la TSH sérica hasta el rango normal bajo o incluso subnormal. La concentración patológicamente alta de hCG que se encuentra en mujeres con embarazo molar o coriocarcinoma puede causar hipertiroidismo manifiesto. Las mujeres con vómito grave durante el embarazo, llamado hiperemesis gravídica, también pueden tener concentración más alta de hCG, y presentar una tirotoxicosis gestacional transitoria. Como se mencionó, la desyodasa tipo 3 placentaria acelera la depuración de tiroxina durante la gestación, lo cual explica en parte el requerimiento aumentado de dosis de tiroxina en mujeres hipotiroideas tratadas, y ocasionalmente causa hipotiroidismo leve en mujeres con tiroiditis autoinmune y reserva disminuida de la glándula tiroides. El suministro transplacentario de sustancias relacionadas con la tiroides puede tener consecuencias sobre el feto. El yoduro materno que cruza la placenta es esencial para la producción de hormona tiroidea fetal; de cualquier modo, las cantidades grandes de yoduro en realidad pueden inhibir la función tiroidea y causar un bocio considerable, suficiente para obstruir el paso por el canal del parto. En mujeres con enfermedad tiroidea autoinmunitaria, las inmunoglobulinas maternas que estimulan el receptor de TSH o lo bloquean pueden cruzar la placenta y causar disfunción tiroidea en el feto. Los fármacos antitiroideos metimazol y PTU cruzan la placenta, y en dosis grandes alteran la función tiroidea fetal (capítulo 16). Cambios de la función tiroidea con el envejecimiento El recambio de T4 es más alto en lactantes y niños, y después de la pubertad disminuye de modo gradual hasta las cifras propias del adul- + Eutiroideo CUADRO 7–3 Condiciones o factores relacionados con decremento de la conversión de T4 o T3. 1. Vida fetal 2. Restricción calórica 3. Enfermedad hepática 4. Enfermedad sistémica mayor 5. Fármacos: Propiltiouracilo Glucocorticoides Propranolol (efecto leve) Agentes de contraste radiográficos yodados (ácido iopanoico, ipodato de sodio) Amiodarona 6. Deficiencia de selenio to. A continuación la tasa de recambio de T4 es estable hasta después de los 60 años de edad, cuando de nuevo empieza a declinar. En ancianos, la depuración metabólica de T4 puede disminuir hasta 50%, lo que exige una reducción de la dosis de T4 para pacientes tratados. Efectos de la enfermedad aguda y crónica sobre la función tiroidea (síndrome del eutiroideo enfermo) La enfermedad aguda o crónica tiene varios efectos notorios sobre la función tiroidea y la economía de la hormona. El efecto más común y más temprano es la inhibición de la conversión de T4 en T3, con un decremento resultante de la concentración circulante de T3. Este cambio se acompaña de un aumento de la concentración sérica de T3 reversa, debido tanto a su conversión disminuida en 3,3′-T2 como a algo de aceleración de su producción a partir de T4. Estos cambios ocurren de manera fisiológica en el feto, y patológica en circunstancias de restricción calórica, como en la malnutrición, inanición y anorexia nerviosa, y en pacientes con diversas enfermedades sistémicas agudas o crónicas (cuadro 7-3). Se cree que la patogenia de este síndrome de T3 baja comprende citocinas, como el factor de necrosis tumoral secretado por células inflamatorias que inhibe la 5′-desyodasa tipo 1. Hay fármacos que también pueden inhibir la 5′-desyodasa tipo 1 y disminuir la concentración sérica de T3 en pacientes tratados; estos medicamenT3-T4 baja T3 baja rT 3 + FT 4 TT 4 Rango normal − Mortalidad Rango normal T3 − Gravedad de la enfermedad FIGURA 7–23 Representación esquemática de los cambios de los valores de hormona tiroidea séricos con la gravedad creciente de enfermedad no tiroidea. La disminución de los valores de T4 total (TT4) sérica y de T4 libre (FT4) se acompaña de una tasa de mortalidad en aumento rápido. (Reproducida, con autorización, de Nicoloff JT. Abnormal measurements in nonendocrine illness. En: Medicine for the Practicing Physician. 2nd ed. Hurst JW, ed. Butterworth-Heinemann; 1991.) 07Gardner(163-226).indd 182 26/8/11 17:22:32 booksmedicos.org CAPÍTULO 7 tos comprenden corticosteroides, amiodarona, colorantes colecistográficos yodados, la PTU y propranolol en dosis altas. Al principio, la concentración sérica baja de T3 típicamente se acompaña de cifras de T4 total y libre normales o, menos comúnmente, un poco altas (figura 7-23). Sin embargo, a medida que la enfermedad se hace más grave, también hay una declinación de la T4 total y libre sérica. Esta hipotiroxinemia puede tener varias causas. En ciertas enfermedades (p. ej., nefrosis y enfermedad grave del hígado), puede haber una declinación de la concentración circulante de TBG. Un aumento de los ácidos grasos libres plasmáticos puede interferir con la unión de T4 a la TBG, lo que libera más T4 libre que, a su vez, ejerce una retroalimentación sobre el hipotálamo y la hipófisis para reducir la TSH y establecer un nuevo equilibrio con una T4 total más baja. La TSH también puede quedar suprimida por citocinas circulantes en pacientes muy graves, y por la dopamina o los corticosteroides a menudo usados para tratar pacientes muy graves. Por último, la depuración de T4 está acelerada en la enfermedad. Todos estos factores pueden contribuir a las concentraciones séricas más bajas de T4 y de T4 libre, según se mide mediante los inmunoensayos de hormona libre, y se estima mediante procedimientos de captación de T3 en resina. No obstante, se ha reportado que la concentración de T4 libre medida mediante diálisis de equilibrio es normal en la mayoría de los pacientes, mas no en todos. Esto sugiere que la concentración sérica baja de T4 libre reportada por casi todos los ensayos de T4 libre disponibles en el comercio puede ser un artefacto de medición que es singular para pacientes muy graves. Surgen dos preguntas clínicas en pacientes enfermos que tienen este conjunto de anormalidades en las pruebas de función tiroidea. En primer lugar, puede ser desafiante distinguir entre el síndrome del eutiroideo enfermo e hipotiroidismo central; en ambas enfermedades, las concentraciones de T4 y TSH pueden estar bajas. La información clínica puede ser útil, incluso un antecedente de enfermedad hipofisaria o tiroidea conocida, traumatismo o intervención quirúrgica del encéfalo, o manifestaciones de otros elementos de hipopituitarismo (p. ej., testículos pequeños en un varón). Las pruebas de laboratorio adicionales a veces pueden brindar información. La concentración sérica de T4 libre cuantificada mediante diálisis de equilibrio típicamente es normal en el síndrome del eutiroideo enfermo. En mujeres posmenopáusicas, una FSH sérica alta atestigua al menos una función hipofisaria intacta, aunque la concentración de gonadotropina también puede estar baja en presencia de enfermedad grave. La medición de cortisol sérico puede ser en particular útil, porque debe ser normal o estar alta en cualquier paciente con enfermedad sistémica importante. Si es normal o está alta, es menos probable la enfermedad hipotalámica o hipofisaria. Sin embargo, a veces es necesario obtener estudios de imágenes urgentes del hipotálamo o la hipófisis para resolver la cuestión. Estas anormalidades en las pruebas de función tiroidea se normalizan cuando el paciente se recupera. Empero, la recuperación se puede acompañar de aumento de rebote de la TSH sérica que puede malinterpretarse como hipotiroidismo. En estas circunstancias, en ausencia de hipotiroidismo manifiesto en clínica, es mejor evitar la terapia con hormona tiroidea, y repetir la evaluación algunas semanas después de la recuperación. La segunda pregunta clínica es si el síndrome del eutiroideo enfermo en sí debe tratarse con hormona tiroidea. Ciertamente, muchos pacientes muy graves tienen problemas clínicos que recuerdan hipotiroidismo, como hipotermia, sensorio alterado, disfunción ventilatoria y miocárdica, e hiponatremia. Se ha postulado que en estos pacientes puede haber hipotiroidismo intracelular, y que la terapia con hormona tiroidea podría ser beneficiosa. Por el contrario, se ha pro- 07Gardner(163-226).indd 183 Glándula tiroides 183 puesto que estos cambios del estado tiroideo de hecho son mecanismos compensadores para reducir las tasas de consumo de oxígeno y de catabolismo de proteína, y que la terapia con hormona tiroidea en realidad podría ser perjudicial. Más aún, en dos estudios con asignación al azar, en series clínicas pequeñas, y en modelos de enfermedad sistémica en animales, no se ha logrado demostrar beneficio alguno de la terapia con hormona tiroidea en estas circunstancias. Aunque el tema persiste sin resolverse, la práctica actual en general es no dar terapia con hormona tiroidea a menos que haya evidencia clínica y bioquímica convincente de hipotiroidismo verdadero. AUTOINMUNIDAD TIROIDEA La autoinmunidad está involucrada en la patogenia de muchas enfermedades tiroideas, entre ellas enfermedad de Graves hipertiroidea, hipotiroidismo con tiroiditis autoinmunitaria o de Hashimoto, tiroiditis silenciosa y posparto, y ciertas formas de disfunción tiroidea neonatal. La defensa inmunitaria contra sustancias extrañas y células neoplásicas comprende macrófagos que ingieren y digieren el material extraño y presentan fragmentos de péptido sobre la superficie celular en relación con una proteína clase II codificada por la región HLADR del complejo de gen MHC. Este complejo es reconocido por un receptor de célula T sobre una célula T auxiliar CD4, que estimula la liberación de citocinas como interleucina-2 (IL-2). Estas citocinas amplifican la respuesta al inducir la activación y proliferación de células T, la inducción de actividad de células asesinas en células supresoras CD8, y la estimulación de la formación de anticuerpos contra el antígeno extraño por linfocitos B. Finalmente, el proceso de activación es silenciado por la acción de las células supresoras CD8 (capítulo 2). Observaciones tempranas sugieren la posibilidad de que las reacciones inmunitarias podrían afectar la glándula tiroides. Se indujo tiroiditis mediante inmunización de ratones con tejido tiroideo y adyuvante de Freund. Se identificaron anticuerpos contra tiroglobulina en el suero de pacientes con tiroiditis, y se encontró un estimulador tiroideo de acción prolongada, que más tarde se mostró que es un anticuerpo contra el receptor de TSH, en el suero de pacientes con enfermedad de Graves. Hay tres autoantígenos tiroideos principales: tiroglobulina, TPO y el receptor de TSH. Los autoanticuerpos circulantes contra estos antígenos son marcadores útiles para autoinmunidad tiroidea, pero los mecanismos inmunitarios mediados por células T son fundamentales para la patogenia de enfermedades tiroideas. Las células tiroideas tienen la capacidad de ingerir antígeno (p. ej., tiroglobulina) y cuando son estimuladas por citocinas como el interferón gamma, expresan moléculas clase II de superficie celular (p. ej., HLA-DR4) que presentan estos antígenos a linfocitos T. Además del antígeno y la molécula clase II, para el inicio de enfermedad tiroidea autoinmunitaria sin duda se requieren otros factores, como señales coestimuladoras provenientes de células presentadoras de antígeno. Una hipótesis es que el proceso es iniciado o promovido por antígenos externos (p. ej., agentes infecciosos) que llevan a respuestas inmunitarias de anticuerpos y celulares por medio de reactividad cruzada. Además, los factores genéticos claramente predisponen a individuos a autoinmunidad tiroidea. La tipificación de HLA en pacientes con enfermedad de Graves revela una frecuencia alta de HLA-B8 y HLA-DR3 en caucásicos, HLA-Bw46 y HLA-B5 en chinos, y HLA-B17 en sujetos de 26/8/11 17:22:33 booksmedicos.org 184 CAPÍTULO 7 Glándula tiroides raza negra. En caucásicos, la tiroiditis atrófica se ha relacionado con HLA-B8, y la tiroiditis de Hashimoto con bocio, con HLA-DR5. Se ha sugerido que un defecto específico para antígeno inducido genéticamente en linfocitos T supresores puede ser la base para la enfermedad tiroidea autoinmunitaria. La incidencia aumentada de enfermedad tiroidea autoinmunitaria en mujeres pospuberales y premenopáusicas, así como la aparición de tiroiditis posparto, implica un papel para las hormonas sexuales femeninas en la patogenia de enfermedad tiroidea autoinmunitaria. Una ingestión alta de yodo puede dar lugar a tiroglobulina más altamente yodada, que es más inmunogénica y favorecería la aparición de enfermedad tiroidea autoinmunitaria. Las dosis terapéuticas de litio, usadas para el tratamiento del trastorno bipolar, pueden interferir con la función de células supresoras, y precipitar enfermedad tiroidea autoinmunitaria. PRUEBAS DE FUNCIÓN TIROIDEA La prevalencia alta de disfunción y neoplasia tiroideas hace que la práctica de pruebas para enfermedad de la tiroides sea una necesidad diaria en casi cualquier campo de la práctica médica —sea un pediatra que efectúa pruebas de detección en recién nacidos para hipotiroidismo congénito, un internista que está considerando posible disfunción tiroidea en un paciente con molestias inespecíficas, un ginecoobstetra que está evaluando a una mujer que presenta esterilidad, un cirujano que está evaluando un nódulo tiroideo, o casi cualquier tipo de especialista que está considerando enfermedad tiroidea como una causa potencial de una molestia o de una anormalidad en un análisis en el campo de interés (p. ej., cardiólogo, gastroenterólogo, neurólogo, psiquiatra, oftalmólogo). Deben considerarse varios niveles de investigación de laboratorio y radiográfica para enfermedades tiroideas. En primer lugar, es común que los médicos con un índice de sospecha relativamente bajo para disfunción tiroidea en un paciente particular deseen excluir su presencia con mayor certeza. Para este propósito, es más apropiada una prueba con sensibilidad alta (esto es, pocos resultados negativos falsos), disponibilidad amplia y costo bajo. La concentración sérica de TSH a menudo desempeña este papel en la consideración clínica del hipotiroidismo y el hipertiroidismo. En segundo lugar, cuando la sospecha de enfermedad tiroidea es moderada a alta, con base en resultados de análisis de laboratorio clínicos o de otros análisis de laboratorio sistemáticos, es necesario practicar pruebas con sensibilidad aún mayor para detectar trastornos tiroideos raros, como lo es una prueba que puede empezar a definir la gravedad y la causa subyacente de la disfunción tiroidea. Por ejemplo, en un paciente con hipotermia, confusión, edema periorbitario e hipercolesterolemia, la medición de las concentraciones séricas tanto de TSH como de T4 libre permitiría excluir formas de hipotiroidismo tanto primario como central; además, si se confirma hipotiroidismo, el sitio de enfermedad causal estaría implicado. En tercer lugar, cuando la disfunción tiroidea es obvia en clínica o ya se confirmó desde el punto de vista bioquímico mediante las pruebas de primera línea, a veces están indicados estudios más sofisticados para identificar la causa subyacente y planear terapia apropiada. Por ejemplo, en una mujer posparto con tirotoxicosis, una T3 sérica adicional, título de inmunoglobulina estimulante de la tiroides, y captación tiroidea de radionúclidos, pueden necesitarse para diferenciar entre enfermedad de Graves y tiroiditis posparto, para las cuales hay métodos terapéuticos separados. 07Gardner(163-226).indd 184 PRUEBAS DE HORMONAS TIROIDEAS EN SANGRE Medición de TSH sérica Dado que la disfunción tiroidea por lo general surge a partir de trastornos primarios de la glándula tiroides, la medición de la TSH sérica es el análisis más ampliamente empleado para determinar si hay disfunción tiroidea. La sensibilidad del eje hipotálamo-hipófisis-tiroideo asegura que se detecten tanto el hipotiroidismo primario como la tirotoxicosis, debida a trastornos tiroideos primarios o a hormonas tiroideas exógenas. Además, se identifican incluso los grados leves de disfunción tiroidea, en los cuales las concentraciones séricas de hormona tiroidea han disminuido o aumentado de manera significativa pero permanecen dentro del rango de referencia amplio (esto es, disfunción tiroidea subclínica o leve). En las figuras 7-24A y 7-24B se muestra la relación logarítmica inversa entre concentración sérica de TSH y T4 libre. Los ensayos de TSH deben ser sensibles (es decir, capaces de distinguir concentraciones de TSH bajas, muy bajas, e indetectables) para que se usen en el diagnóstico de tirotoxicosis. Una pauta emitida por la National Academy of Clinical Biochemistry especifica que la sensibilidad, o el límite inferior de detección, para ensayos de TSH debe ser de menos de 0.02 mU/L. Es mejor evaluar y comparar ensayos de TSH mediante este criterio cuantitativo que comercializar términos como de tercera generación o ultrasensible. En general hay dos clases de inmunoensayos que se usan para medir TSH (y T4 y T3) en muestras de suero: ensayos inmunométricos (IMA) y radioinmunoensayo (RIA). En un IMA o ensayo sandwich, un anticuerpo —por lo general un anticuerpo monoclonal murino— dirigido contra un epítopo en la molécula de TSH, se fija a una matriz sólida, y un segundo anticuerpo monoclonal contra TSH que se une a otro epítopo de la TSH se etiqueta con un marcador detectable, que puede ser un radioisótopo, una enzima cuantificable con estudio colorimétrico, o una etiqueta fluorescente o quimioluminiscencia. En esos IMA, la concentración de TSH, que enlaza los anticuerpos de estado sólido y marcados, es proporcional a la intensidad de señal emitida por el marcador una vez que el segundo anticuerpo no unido se ha separado. En contraste, en los RIA convencionales, una pequeña cantidad de trazador de TSH, a la cual se ha enlazado una molécula radiactiva, compite por unión con el primer anticuerpo (p. ej., un anticuerpo policlonal anti-TSH humana, de conejo). A continuación la TSH unida a anticuerpo, tanto en la muestra como en el trazador, se separa del trazador libre en el sobrenadante usando una de varias técnicas: un segundo anticuerpo dirigido contra el primero (p. ej., un anticuerpo contra inmunoglobulina de conejo, o de cabra), polietilén glicol, o proteína A estafilocócica. En los RIA, la concentración de TSH en la muestra es inversamente proporcional a la actividad de trazador. En general, los RIA para TSH son menos sensibles y se emplean menos que los IMA. Hay limitaciones poco frecuentes pero importantes del ensayo de TSH sérica solo, para el diagnóstico de disfunción tiroidea cuando la sospecha clínica de hipotiroidismo es alta y en otras circunstancias especiales (cuadro 7-4), en primer lugar, el hipotiroidismo central puede pasarse por alto. Por ejemplo, en pacientes con hipotiroidismo debido a un tumor hipofisario, la TSH sérica típicamente no está alta, sino más bien está baja o es inapropiadamente normal, en consecuencia, se requerirían mediciones simultáneas tanto de la T4 libre como de la TSH séricas para corroborar más este diagnóstico o excluirlo. El 26/8/11 17:22:33 booksmedicos.org CAPÍTULO 7 hipotiroidismo central también puede confirmarse al evaluar la respuesta de TSH sérica a una inyección de TRH. Para realizar este análisis, se obtienen muestras de suero para TSH antes, y 30 a 60 minutos después de la administración de 200 μg de TRH por vía intravenosa. La falta de un aumento importante de la concentración sérica de TSH (p. ej., hasta un valor máximo >7 mU/L) indica enfermedad hipofisaria o hipotalámica o supresión mediante hormona tiroidea exógena. Puede observarse un aumento modesto y tardío en pacientes con enfermedad hipotalámica e hipotiroidismo terciario. En la actualidad no se dispone de TRH en Estados Unidos. Otra causa de concentración sérica desorientadoramente baja de TSH es la farmacoterapia con corticosteroides en dosis altas o dopamina, ambos de los cuales inhiben la secreción de TSH (cuadro 7-4). Una segunda limitación de la prueba de TSH sola es que hay otras causas no tiroideas de una concentración sérica alta de TSH (cuadro 7-4). Mediciones de T4 y T3 séricas Las concentraciones de T4 y T3 totales y libres (no unidas) son medibles mediante diversas técnicas de análisis automatizadas. Las concentraciones séricas totales de hormonas tiroideas se encuentran amplia- Glándula tiroides 185 mente disponibles y son exactas para la evaluación de la mayoría de los pacientes con disfunción tiroidea manifiesta. Sin embargo, una limitación de estos ensayos es que pueden proporcionar resultados positivos y negativos falsos cuando hay cambios de la concentración de las proteínas plasmáticas de unión a hormona tiroidea o se altera su afinidad de unión. Por ejemplo, una embarazada con aumento de la concentración de TBG inducida por estrógeno podría diagnosticarse de modo erróneo como hipertiroidea si sólo se empleara un ensayo total de T4; por el contrario, una embarazada con hipotiroidismo primario podría quedar sin diagnóstico si la concentración de TBG alta produjo T4 total dentro del rango de referencia. Pese a estas reservas, la exactitud diagnóstica es alta cuando los resultados del análisis de T4 total se interpretan junto con los datos del análisis de TSH. Estos problemas se evitan al medir la concentración de tiroxina libre (FT4) mediante IMA de T4 libre o diálisis de equilibrio, o al estimarla usando el índice de tiroxina libre (FT4I), también llamado la proporción de unión a hormona tiroidea (THBR). En los análisis de T4 libre se emplean estrategias para medir sólo la fracción no unida de la T4 en muestras de suero. Un método es emplear un trazador análogo de tiroxina que compite, y que se une al anticuerpo del análisis pero no a proteínas plasmáticas. Estos análisis de T4 libre son bastante exactos para distinguir entre alteraciones de TBG directas y A 1 000 Suprimido con levotiroxina (eutiroideo) (n = 20) Hipotiroideo (primario) (n = 49) Eutiroideo (n = 194) Hipertiroideo (no hipofisario) (n = 56) 100 TSH (mU/L) 10 1 0.1 0.01 0 1 2 3 4 FT 4 (ng/dl) 5 6 30 FIGURA 7–24 A. Relación entre tiroxina libre en el suero mediante diálisis (FT4) ng/dl y log10 de TSH en individuos eutiroideos, hipertiroideos, hipotiroideos y eutiroideos con supresión de T4. Nótese que para cada cambio de unidad en T4 hay un cambio logarítmico de la TSH. B. Relación entre FT4 mediante diálisis y log10 de TSH en individuos normales y sujetos con diversas enfermedades, incluso hipotiroidismo primario, hipotiroidismo central y TSH no suprimida por levotiroxina, hipotiroidismo congénito tratado con levotiroxina, tumores secretores de TSH, resistencia a hormona tiroidea, enfermedad no tiroidea, e hipertiroidismo no hipofisario. (Reproducida, con autorización, de Kaptein EM. Clinical applications of free thyroxine determinations. Clin Lab Med. 1993;13:654.) 07Gardner(163-226).indd 185 26/8/11 17:22:33 booksmedicos.org 186 CAPÍTULO 7 Glándula tiroides Hipotiroidismo congénito tratado con levotiroxina Hipotiroidismo primario B 1 000 100 Tumores secretores de TSH Resistencia a hormona tiroidea Rango normal 1 0.1 0.01 0 FIGURA 7–24 Enfermedad no tiroidea Hipotiroidismo central o TSH no suprimida con levotiroxina TSH (mU/L) 10 1 Hipertiroidismo no hipofisario manifiesto 2 CUADRO 7–4 Causas de concentración sérica inapropiada de TSH.a Hipertiroidismo clínico Adenoma hipofisario secretor de TSH Resistencia hipofisaria aislada a la hormona tiroidea Hipotiroidismo clínico Hipotiroidismo central (hipofisario o hipotalámico) Supresión de TSH precedente (p. ej., hipotiroidismo recientemente tratado) Eutiroidismo clínico Enfermedades sistémicas (↓ durante la fase aguda, ↑ durante la recuperación) Resistencia generalizada a hormona tiroidea (compensada) Interferencia con el ensayo Anticuerpos anti-TSH Anticuerpos anti-inmunoglobulina murina Fármacos: dopamina, dobutamina, glucocorticoides “Inapropiada” se refiere a alteración de la relación recíproca habitual entre la TSH sérica y las concentraciones de hormona tiroidea libres. 07Gardner(163-226).indd 186 5 6 30 (Continuación.) anormalidades de FT4 verdaderas. Sin embargo, pueden estar influidos hasta cierto grado por variaciones de la T4 total, y pueden dar lecturas desorientadoramente altas en la hipertiroxinemia disalbuminémica. Dado que son bastante precisos en casi todas las situaciones, automatizables y económicos, en la actualidad son el método más ampliamente usado para cuantificación de T4 libre. a 3 4 FT 4 (ng/dl) La diálisis de equilibrio comprende equilibrar una muestra de suero con amortiguador a través de una membrana que tiene poros que permiten el paso sólo de T4 no unida; a continuación, se mide la concentración de T4 en el líquido de diálisis, a partir de la cual puede deducirse la concentración sérica. Si bien la diálisis de equilibrio se considera el estándar para la cuantificación de T4 libre, es engorrosa, relativamente cara y no se encuentra ampliamente disponible. En consecuencia, no es el método de primera línea óptimo para la medición de T4 libre, y es mejor reservarlo para circunstancias especiales. La estimación de la T4 libre mediante el índice de T4 libre conlleva medición de la T4 total en un IMA convencional, y después estimar la partición de una yodotironina trazadora entre las proteínas plasmáticas y una matriz con capacidad de unión casi ilimitada para moléculas pequeñas (resina, carbón o talco). La T3 radiomarcada a menudo es el trazador que se emplea, aunque también puede usarse trazador T4. A continuación, el índice de T4 libre se calcula como el producto de la T4 total multiplicado por el porcentaje de trazador yodotironina captado por la matriz, la llamada captación de T3. Es importante notar que esto se refiere al trazador T3 usado en el ensayo, no a la concentración de T3 en la muestra de suero. Cuando la concentración de T4 libre sola se usa para diagnosticar disfunción tiroidea, hay varias enfermedades o estados de los cuales debe distinguirse el hipertiroidismo o hipotiroidismo verdadero. En primer lugar, hay varios estados o enfermedades en los cuales individuos eutiroideos pueden presentar hipertiroxinemia (cuadro 7-1); 26/8/11 17:22:33 booksmedicos.org CAPÍTULO 7 CUADRO 7–5 Valores cinéticos de yodotironina representativos en un ser humano eutiroideo. T4 T3 rT3 8 (103) 1.5 (19) 0.12 (1.84) 0.28 (4.3) 0.04 (0.51) 0.24 (3.69) Fondo común corporal, μg (nmol) 800 (1 023) 46 (70.7) 40 (61.5) Volumen de distribución (L) 10 38 98 Tasa de depuración metabólica (MCR) (L/día) 1 22 90 Tasa de producción (eliminación). MCR × concentración sérica, μg/día (nmol/día) 80 (103) Vida media en el plasma (t1/2) (días) 7 Concentraciones séricas Total, μg/dl (nmol/L) Libre, ng/dl (pmol/L) 26 (34) 1 (Nota: T4 μg/dl × 12.87 = nmol/L; T3 μg/dl × 15.38 = nmol/L). 07Gardner(163-226).indd 187 36 (46) 0.2 187 ca para la medición de rT3. Afirmaciones previas de que es útil para diferenciar entre hipotiroidismo y los cambios en las pruebas de función tiroidea dependientes de enfermedad no tiroidea, no han mostrado que la concentración de rT3 sea suficientemente precisa para ese propósito. La tiroglobulina puede medirse en el suero mediante IMA o RIA, que ahora tienen sensibilidad a cifras tan bajas como 0.1 ng/ml. Hay dos indicaciones para la medición de tiroglobulina: 1) detección de cánceres tiroideos epiteliales (carcinomas papilar, folicular y de células de Hürthle) residuales o recurrentes después de tiroidectomía (véase la sección sobre Manejo del cáncer tiroideo), y 2) diferenciación entre tirotoxicosis debida a hormona tiroidea exógena, en la cual la concentración de tiroglobulina está suprimida, y todas las formas de hipertiroidismo endógeno, incluso diversas formas de tiroiditis, en las cuales está alta o normal. Hay varias limitaciones potenciales de los IMA de tiroglobulina actuales. La más importante es la interferencia causada por la presencia de anticuerpos antitiroglobulina circulantes. Esto típicamente lleva a valores falsamente bajos en IMA de tiroglobulina y valores altos en RIA. Las cuantificaciones de tiroglobulina sérica no son útiles para diferenciar entre nódulos tiroideos malignos y benignos. EVALUACIÓN DEL METABOLISMO DE YODO Y LA ACTIVIDAD BIOSINTÉTICA TIROIDEOS Las mediciones de captación de radionúclidos pueden ser útiles para diferenciar entre las causas de tirotoxicosis, en particular cuando se usan conjuntamente con estudios de imágenes. Las cuantificaciones de captación de yodo radiactivo permiten la evaluación in vivo de la captación y el recambio de yodo fraccional por la glándula tiroides. El yodo-123 es el isótopo ideal para este propósito, con vida media de 13 h y emisión cuantificable de rayos X, de 28 keV, y de fotones gamma, de 159 keV, pero no daño de tejido por partículas beta. El 123 I —o cuando está disponible, una dosis baja de 131I— se administra por vía oral, y se cuantifica la radiactividad sobre la tiroides con un contador de centelleo a las 4 o 6 h, y de nuevo a las 24 h (figura 7-25). La captación fraccional de yodo radiactivo (RAIU) por la tiroides varía con la ingestión reciente de yodo en la dieta. En países con ingestión relativamente alta de yoduro (p. ej., Chile, Brasil), la Porcentaje de captación tiroidea de 123I éstos incluyen raros pacientes con enfermedades no tiroideas; anormalidades poco comunes de las proteínas de unión plasmáticas, como la hipertiroxinemia disalbuminémica familiar (véase más adelante), y fármacos que bloquean la conversión de T4 en T3 (p. ej., medios de contraste yodados, amiodarona, glucocorticoides y propranolol). En estas condiciones, el hipertiroidismo verdadero se excluye por la concentración sérica normal de TSH. Por el contrario, también hay enfermedades o estados en los cuales la tiroxina libre sérica puede ser subnormal en individuos eutiroideos. Los fármacos antiepilépticos, como la fenitoína y la carbamazepina, tienen múltiples acciones que disminuyen las concentraciones de T4 total y libre, incluso inhibición de la secreción de TSH y aceleración del catabolismo de T4. Sin embargo, la TSH sérica acompañante normal, y la concentración de T4 en diálisis de equilibrio implican que estos pacientes en realidad son eutiroideos. Las concentraciones de T3 total y libre también pueden cuantificarse en IMA específicos. La medición de la T3 sérica se usa: 1) para reconocer pacientes que tienen toxicosis por T3, a un grado más leve de hipertiroidismo en el cual la T3 sérica está alta con una T4 sérica normal; 2) para definir por completo la gravedad del hipertiroidismo y vigilar la respuesta a la terapia, y 3) para ayudar en el diagnóstico diferencial de pacientes con hipertiroidismo. Dado que T3 se secreta de manera preferente en la mayoría de los individuos con enfermedad de Graves, y en algunos con bocio nodular tóxico, las proporciones de T3:T4 séricas (expresadas en ng/dl:μg/dl) típicamente son de más de 20 en sujetos con estas enfermedades. La concentración sérica de T3 no es exacta para el diagnóstico de hipotiroidismo porque a menudo se mantiene una concentración normal de T3 en pacientes con hipotiroidismo primario leve a moderado. La estimulación con TSH aumenta la secreción relativa de T3. Dado que T3 está unida a TBG, la concentración sérica total de T3 varía con la concentración de TBG, aunque menos que la T4 total sérica (cuadro 7-5). La T3 libre sérica puede medirse mediante IMA o de manera más precisa mediante diálisis de equilibrio. La T3 reversa (rT3) puede medirse mediante RIA; su concentración sérica en adultos es de alrededor de una tercera parte de la concentración de T3 total. Empero, hay poca o ninguna indicación clíni- Glándula tiroides 80 Hipertiroideo 60 Recambio alto 40 Normal 20 Hipotiroideo 0 0 6 12 18 24 Horas después de la dosis de trazador 123I FIGURA 7–25 Curvas típicas de captación de yodo radiactivo a las 24 h en sujetos normales y en pacientes con enfermedad de la tiroides. Puede observarse una curva de recambio alto en pacientes que están consumiendo una dieta deficiente en yodo, o con un defecto en la síntesis de hormona. 26/8/11 17:22:33 booksmedicos.org 188 CAPÍTULO 7 Glándula tiroides RAIU es de 5 a 15% a las 6 h, y de 8 a 30% a las 24 h, mientras que en áreas de ingestión baja de yoduro y bocio endémico (p. ej., en algunas partes de Europa y de África subsahariana), la RAIU a las 24 h puede ser de hasta 60 a 90%. En la enfermedad de Graves hipertiroidea, la RAIU a las 24 h está notoriamente alta (p. ej., 40 a 95%), aunque si el recambio de yoduro es muy rápido, la captación a las 5 h puede ser aún más alta que a las 24 h (figura 7-25). De modo similar, la RAIU a las 24 h está aumentada en menor grado en el bocio nodular tóxico (p. ej., 30 a 70%). La tirotoxicosis con una RAIU tiroidea baja ocurre en pacientes con varios estados o enfermedades: 1) tiroiditis subaguda y linfocítica (posparto, silenciosa) con liberación de hormona preformada que causa tirotoxicosis que se resuelve de manera espontánea; 2) en tirotoxicosis yatrogénica o facticia que se produce por medicación excesiva con hormona tiroidea, y 3) después de ingestión excesiva de yoduro por vía oral o intravenosa, como ocurre, por ejemplo, con la terapia con amiodarona o después de administración de agentes de contraste radiográfico. También puede haber RAIU baja sobre la parte anterior del cuello cuando hay producción excesiva de hormona tiroidea en otro sitio del cuerpo, como ocurre con el tejido tiroideo ectópico en la base de la lengua (tiroides lingual); en el mediastino; con estruma ovárico, un teratoma ovárico con tejido tiroideo funcionante, y con metástasis funcionantes desde carcinoma tiroideo después de tiroidectomía total. La prueba de supresión de T3 es una permutación de la RAIU que rara vez se usa para verificar si la función tiroidea es autónoma. Cuando se administra T3 a individuos normales (75 a 100 μg en dosis divididas a diario durante cinco días), reduce la RAIU de 24 h más de 50% desde la basal. El fracaso de la captación de yodo radiactivo para suprimir la captación indica función tiroidea autónoma, como ocurre en la enfermedad de Graves o con un nódulo tiroideo que tiene funcionamiento autónomo. Un uso raro de la RAIU es determinar si una tiroides con bocio tiene un defecto de organificación del yoduro. En la prueba de descarga de perclorato se evalúa la eficiencia de la organificación del yoduro por la glándula. El perclorato (KClO4) bloquea de manera aguda el NIS, lo que suspende el flujo de entrada de yoduro adicional hacia la glándula y permite el escape de yoduro atrapado pero no organificado hacia afuera de la célula. De manera específica, después de administrar una dosis de trazador de yodo radiactivo y medir una RAIU inicial a las 4 h, se administran 0.5 g de KClO4 para bloquear más en la captación de yodo radiactivo. Si una segunda RAIU una hora más tarde demuestra que la RAIU medida se ha disminuido 5% o más, esto indica un defecto de organificación. Las pruebas de descarga de perclorato con resultados positivos se observan en algunos pacientes con defectos congénitos de organificación de yoduro, así como en la tiroiditis autoinmunitaria, en la enfermedad de Graves, en especial después de terapia con 131I, y en pacientes que reciben fármacos antitiroideos inhibidores de la organificación de yoduro. La prueba de descarga de perclorato rara vez se usa en clínica, y el perclorato no se encuentra disponible en Estados Unidos. ESTUDIOS DE IMÁGENES DE LA TIROIDES 1. IMÁGENES CON RADIONÚCLIDOS El 123I y el tecnecio 99mTc pertecnetato (99mTcO4) son útiles para determinar la actividad funcional y la morfología de la glándula tiroides. El 123I (200 a 300 μCi) se administra por vía oral, y se obtiene una imagen de la tiroides 8 a 24 h más tarde. Se administra por vía intravenosa 99mTcO4 (1 a 10 mCi), que es atrapado por el NIS, pero no organificado ni retenido en la glándula, y la imagen del estudio se obtiene en etapas más tempranas que lo habitual —a los 30 a 60 min—; pueden obtenerse imágenes con un escáner rectilíneo o una cámara gamma. El escáner rectilíneo se mueve hacia atrás y hacia adelante sobre el área de interés, y produce una imagen de tamaño natural, en la cual pueden marcarse las regiones de interés, como los nódulos (figura 7-26A). La cámara gamma tiene un colimador con un agujero muy pequeño, y el estudio se obtiene en una pantalla fluorescente y se registra en película o en un monitor de computadora. La cámara tiene gran resolución, pero las regiones de interés se deben identificar con un marcador radiactivo para correlación clínica (figura 7-26B). Los estudios con radionúclidos proporcionan información acerca del tamaño y la forma de la glándula tiroides, y la distribución de la actividad de trazador dentro de la glándula. Es útil en la diferenciación entre las causas de tirotoxicosis; una glándula agrandada con concentración intensa y homogénea de trazador es típica de la enfermedad de Graves. En contraste, una o más regiones separadas de ac- FIGURA 7–26 Gammagrafía con sodio 123I rectilínea realizada 6 h después de la ingestión de 100 μCi de sodio 123I. B. Centelleofotografía (colimador con orificio puntiforme) de gammagrafía tiroidea efectuada 6 h después de la ingestión de 100 μCi de sodio 123I. (Ambas centelleografías cortesía del Dr. R.R. Cavalieri.) 07Gardner(163-226).indd 188 26/8/11 17:22:33 booksmedicos.org CAPÍTULO 7 tividad de trazador, que corresponden en especial a uno o varios nódulos palpables, con supresión del tejido extranodular, son características del bocio nodular tóxico. Las imágenes con radioisótopos tienen un papel limitado en la diferenciación entre nódulos tiroideos benignos y malignos. Cuando un paciente que presenta un nódulo tiroideo tiene concentración sérica suprimida de TSH, una gammagrafía con radioisótopos a menudo es apropiada para determinar si el nódulo es caliente (esto es, está funcionando con supresión del tejido tiroideo extranodular). Si ese es el caso, el nódulo por lo general puede considerarse benigno. Dado que casi todos los nódulos tiroideos tanto benignos como malignos son fríos, o hipofuncionantes, documentar esto no es en particular útil, y debe efectuarse evaluación citológica en cualquier caso. La gammagrafía de todo el cuerpo con radionúclidos es útil en el seguimiento de pacientes con cáncer tiroideo tratado, y para la confirmación de que una masa en la lengua (tiroides lingual), en la línea media del cuello (conducto tirogloso) o en el mediastino (bocio retroesternal) representa tejido tiroideo ectópico. ECOGRAFÍA Y OTRAS TÉCNICAS DE OBTENCIÓN DE IMÁGENES DE LA TIROIDES El tamaño de la glándula tiroides y las características de lesiones nodulares dentro de ella se averiguan mejor mediante ecografía de alta resolución (figura 7-27). La ecografía permite diferenciar nódulos sólidos de lesiones quísticas, y caracterizar quistes complejos que tienen componentes tanto sólidos como quísticos. Ciertas características de los nódulos son comunes en las lesiones malignas (p. ej., cápsula del nódulo irregular y microcalcificaciones), y otros datos son típicos de lesiones benignas (p. ej., un aspecto espongiforme y cambios quísticos), pero ninguna de estas características puede considerarse definitiva. La sonografía puede usarse para vigilar de manera seriada e