- Ninguna Categoria
Salud Pública en Venezuela: Historia y Evolución
Anuncio
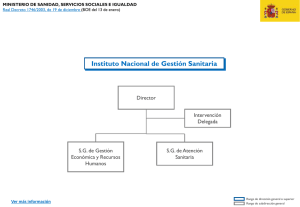
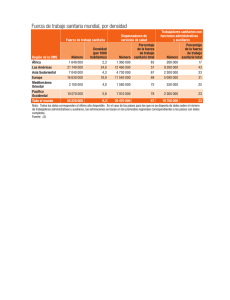
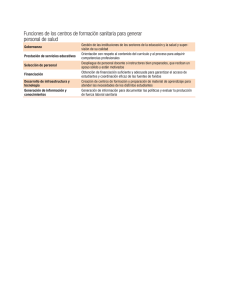
La Salud Pública Radiología E Imagenología, Universidad Politécnica Territorial Del Estado Mérida ``Kleber Ramírez`` Salud Pública Lcda.: Nora Salas de Agosto del 2020 Historia de la Salud Pública en Venezuela La salud en Venezuela siempre ha sido una asignatura pendiente, aun suponiendo una necesidad ineludible y un derecho básico para todo ser humano. La historia de la salud enfrento muchos cambios, En la prehistoria desde los orígenes de nuestro país en 1.936, la salud no estaba vinculada con el estado sino más bien se asociaba a una cultura popular; como la medicina tradicional, que facilito el desarrollo de diferentes conceptos que los sectores populares tenían respecto al problema de la salud y la enfermedad, ya que entre 1.936 y 1.961 nació y se desarrolló la historia del sistema de salud en Venezuela. El diseño del SPNS proviene del Sistema Metropolitano de Salud y agrupará a todos los hospitales, ambulatorios y centros asistenciales bajo un esquema descentralizado administrados por cada estado.2 La empresa privada tiene participación en el Sistema Público Nacional de Salud proveyendo bienes e insumos que complementen los servicios de salud y la hagan más económica. La Ley Orgánica de Salud de Venezuela establece que el SPNS se rige por los principios de Universalidad, Equidad, Gratuidad, Solidaridad, Integración Social, Unicidad, Integridad y, Pertinencia Cultural y Lingüística, Participación y Coresponsabilidad Social y Efectividad Social: los mismos que definieron inicialmente a Barrio Adentro. La atención del paciente dentro del Sistema Público Nacional de Salud comienza en Barrio Adentro. De necesitar especialistas o atención de urgencia que no provee Barrio Adentro, el paciente es referido a hospitales especializados que forman parte de la instancia pública del estado. En 1.936 nace el Ministerio de Salud y Asistencia Social, siendo una necesidad económica para darle una respuesta al desarrollo de la industria petrolera que imponía arrancar de raíz un conjunto de instrumentos que azotaban la salud de los venezolanos, para así recibir a las compañías extranjeras. En esa época tuvimos que librar grandes batallas contra muchos problemas epidémicos y endémicos de gran magnitud, de ahí en adelante se construyeron infraestructuras hospitalarias en toda la geografía nacional, y también se desarrolló un sentido de pertenencia entre los trabajadores del equipo de salud. En ese entonces el ministerio sentó las bases de lo que hoy tenemos. Después de 1945, prevalece una visión de postguerra que orienta las acciones en salud hacia la construcción de una amplia red sanitaria que se extiende por todo el país. Para mediados de los años cuarenta, surge el Instituto Venezolano de los Seguros Sociales (IVSS) que respondería a las demandas de atención sanitaria de los trabajadores de las industrias. Esto se materializa en aproximadamente cinco mil (5.000) estructuras sanitarias de diversos niveles de atención pertenecientes al Ministerio de Sanidad y Asistencia Social (Hoy: Ministerio de Salud y Desarrollo Social); aproximadamente cien (100) dependientes del Instituto Venezolano de los Seguros Sociales (IVSS) y otros doscientos (200) establecimientos pertenecientes a instancias municipales (Alcaldías, Beneficencia pública, y otros). En 1.961 termino la época de oro de la salud en nuestro país y comenzó el periodo que marco el pacto de punto fijo; este fue un periodo de gobernabilidad entre Acción Democrática (A.D), el partido Social Cristiano (C.O.P.E.I), y la Unión Republicana Democrática (U.R.D), los cuales hicieron que los componentes políticos se impusieran progresivamente dentro de las instituciones, desarrollándose una conducta clientelar que fue determinando las decisiones del ministerio de Sanidad y Asistencia Social. Fue una época en la que se efectuaba un modelo individual curativo, se comenzaron a deteriorar los programas preventivos. Empezaron a multiplicar los entes públicos de dispensadores de salud, siguiendo las normas del ministerio de Salud y Asistencia Social. Unas universidades que formaban médicos exclusivamente para el ejercicio privado de la profesión,; de ahí empezó a aumentar un desequilibrio entre las políticas de la salud pública y la construcción de un aparato privado de salud, que para esa época tenía más capacidad resolutiva. Lo cual determino la muerte del espacio público en nuestro país. Este proceso se llevó a cabo con el neoliberalismo el cual apoyo con fuerza la privatización del sistema de salud, acabando con el ya existente sin importar la salud de la inmensa mayoría de los venezolanos que en los últimos 40 años fueron empujados a la pobreza y obligados a concentrarse en las grandes ciudades donde se produjeron distancias inmensas entre los distintos sectores de la población. En 1.998, un 80% de la población era pobre (gran parte de ellos en la más absoluta pobreza) y estaba privada de educación, que a pesar de ser gratuita era de pésima calidad y no llegaba a todos los rincones y barrios. Una población pobre e inculta era un caldo de cultivo para los gobernantes más ambiciosos, que no tenían la más mínima intención de cambiar el panorama para no encontrarse con un pueblo preparado que decidiera su propia y justa administración. Un bien básico como la alimentación, apenas contaba con algunas tiendas mal repartidas por el país de precios solidarios, con productos de mala calidad y normalmente ausentes en las escasas estanterías, en lugar de ello se repartía alguna que otra bolsa de comida por los barrios más desfavorecidos cuando se acercaba la campaña electoral o había una celebración importante, por lo que los fondos destinados a alimentación se perdían de mano en mano y de bolsillo en bolsillo entre unos pocos burócratas sin escrúpulos. Los productos alimenticios de primera necesidad como la leche, los huevos o la carne no tenían sus precios regulados por el Estado. Una población pobre y desnutrida tenía en consecuencia otro enemigo mayor, si cabe, que acentuaría aún más la injusticia social en el pueblo venezolano: la nulidad del sistema sanitario. En Venezuela la red hospitalaria era muy deficiente, sin un mínimo de personal y sin medios para tratar la mayoría de los males. Ése 80% de la población pobre, no encontraba en sus barrios ningún tipo de ambulatorio o asistencia sanitaria, teniendo que desplazarse a las grandes ciudades para buscar una posibilidad de ser atendido con un mínimo de dignidad, siempre que tuviera la suerte de llegar cuando aún quedaban recursos medicinales. Hoy en día, el país cuenta con una serie de medidas que se están haciendo efectivas pero que no llegan aún a alcanzar el nivel mínimo deseado en materias de sanidad. Es un largo proceso que requiere de mucho tiempo pero del cual debemos exigir y esperar resultados provisionales que se vayan estabilizando y que muestren un claro camino hacia un gran sistema de seguridad social sanitaria. A continuación procedemos a analizar esos puntos positivos y negativos por los que, hasta el día de hoy, ha pasado y pasará a corto plazo el proceso. Como medidas de carácter urgente, aplicación inmediata y eficaz para atender a la población desde el mayor al menor grado de des favorecimiento, surgen una serie de misiones llamadas Barrio Adentro 1, 2, 3 y 4 (hasta la actualidad), Misión Sonrisa (asistencia dental), Misión Milagro (asistencia de oftalmología) y en el área de ayuda psicológica cabe destacar a la Misión Negra Hipólita. CLASIFICACION DE LAS MISIONES “BARRIO ADENTRO” BARRIÓ ADENTRO I • Consultorios Populares • Puntos de consulta y Clínicas Odontológicas • Ópticas Populares BARRIÓ ADENTRO II • Centros Médicos de Diagnóstico Integral (C.D.I) • Salas de Rehabilitación Integral (S.R.I) • Centros Medios de Alta Tecnología (C.A.T) BARRIÓ ADENTRO III • Clínicas Populares • Hospitales BARRIÓ ADENTRO IV • Centros de Investigación. Como ejemplo: El Hospital Cardiólogo Infantil MISION BARRIO ADENTRO I, II, III, IV ¿Cuándo Nació la Salud Publica? La Salud Pública. Nace con el nombre de Higiene Pública y, a causa de la amplitud e importancia que progresivamente va tomando reconocimiento en el siglo XIX, el término Salud Pública y desde la primera parte del presente siglo se estableció como Ciencia Social Integradora de Múltiples Disciplinas, cuya esencia es la salud de la población. En octubre de 1991, en la ciudad de New Orleans, Luisiana, EUA, la OPS-OMS reunió un grupo de consulta, integrado por 11 expertos, con el fin de analizar la situación y las tendencias sobre la teoría y práctica de la Salud Pública. Analizaron además los problemas que enfrentan las Escuelas de Salud Pública, los sistemas o modelos de servicios, las condiciones de salud y además, actualizaron las ideas sobre la categoría de salud, acercándose a un consenso en cuanto a definiciones y aspectos conceptuales de la SP como ciencia abarcadora e integradora.3 Llegar a una aproximación o a un acuerdo en nuestro medio, es importante desde los puntos de vista teórico-práctico y didáctico e, incluso, histórico, político y social. Por eso, en un momento donde para hablar de lo mismo, afloran o se multiplican conceptos que crean confusión, es necesario el análisis, al menos, para llegar a un consenso. Las funciones esenciales de la salud pública son: -Diagnóstico, evaluación, análisis y seguimiento de la situación de salud. -Vigilancia de la salud pública, investigación, control de riesgos y daños en salud pública. -Promoción de la salud. -Participación de los ciudadanos en la salud. -Desarrollo de políticas y capacidad institucional de planificación, y gestión en materia de salud pública. -Fortalecimiento de la capacidad institucional de regulación, y fiscalización en materia de salud pública. -Evaluación y promoción del acceso equitativo a los servicios de salud necesarios. -Desarrollo de recursos humanos y capacitación en salud pública. -Garantía y mejoramiento de la calidad de los servicios de salud individual y colectiva. -Investigación en salud pública. -Reducción del impacto de las emergencias y desastres en la salud. ¿Cómo está Dividida? La Salud pública es Divida en diferentes Organizaciones que facilitan el desarrollo de la población como lo son: La OMS, instituto internacional centralizado a emprender y desarrollar esfuerzos a nivel mundial sobre salud pública, y quien tiene una mayor organización e infraestructura para la demanda creciente de investigaciones en epidemiología, y otras ciencias de carácter médico que son mediadores específicos para el buen ejercicio de la salud pública. La FAO, organismo internacional que conduce las actividades internacionales encaminadas a erradicar el hambre. Brinda sus servicios a países desarrollados, como a países en transición a modernizar y mejorar sus actividades agrícolas, forestales y pesqueras, con el fin de asegurar una buena nutrición para todos. La UNICEF, o Fondo de Naciones Unidas para la Infancia, las áreas de acción de UNICEF incluyen el desarrollo de la niñez, de la adolescencia, y la participación en los patrones de vida basándose en la educación. Se centra en atender problemas de salud pública principalmente en zonas de extrema pobreza, en África y otras latitudes del mundo. Está enfocada principalmente en 5 prioridades: La ONU: asociación de gobiernos global que facilita la cooperación en asuntos como el Derecho internacional, la paz y seguridad internacional, el desarrollo económico y social, los asuntos humanitarios y los derechos humanos. La UNODC: agencia de las Naciones Unidas que tiene por objetivo asistir a la salud pública por medio de la seguridad pública internacional, luchar contra las drogas y el crimen organizado transnacional. Este objetivo se lleva a cabo a través de tres funciones primarias: investigación, persuasión a los gobiernos para que adopten leyes contra el crimen y las drogas así como los tratados y la asistencia técnica a dichos gobiernos. La PNUMA: organismo que interviene con la salud pública siendo programa de las Naciones Unidas que coordina las actividades relacionadas con el medio ambiente, asistiendo a los países en la implementación de políticas medioambientales adecuadas así como a fomentar el desarrollo sostenible. La PNUAH: asiste a la salud pública como agencia de las Naciones Unidas, con sede en Nairobi, con el objetivo de promover ciudades y pueblos social y ecológicamente sostenibles. La ONUSIDA: es el Programa Conjunto de las Naciones Unidas sobre el VIH/SIDA (más conocido por el acrónimo ONUSIDA) es un programa de las Naciones Unidas destinado a coordinar las actividades de los distintos organismos especializados de la ONU en su lucha contra el SIDA. Etapas de la Salud Pública Protección sanitaria Son actividades de salud pública dirigidas al control sanitario del medio ambiente en su sentido más amplio, con el control de la contaminación del suelo, agua, aire, de los alimentos y recursos. Además se incluye la seguridad social que detectan factores de riesgo para la población y elaborar programas de salud para la sociedad. Dar alternativas de solución a enfermedades que implican a cualquier población. Promoción sanitaria Son actividades que intentan fomentar la salud de los individuos y colectividades, promoviendo la adopción de estilos de vida saludables, mediante intervenciones de educación sanitaria a través de medios de comunicación de masas, en las escuelas y en atención primaria. Así para toda la comunidad que no tienen los recursos necesarios para la salud. La educación sanitaria debe ser complementada con los cambios necesarios en el medio ambiente y en las condiciones sociales y económicas que permitan a los ciudadanos el ejercicio efectivo de los estilos de vida saludables y la participación en la toma de decisiones que afecten a su salud Existen actividades organizadas por la comunidad que influyen sobre la salud como son: -La educación sanitaria: La enseñanza general básica debe ser gratuita a toda la población. (Defensa de la educación pública). -Política microeconómica y macroeconómica: Producción agrícola y ganadera (de alimentos), de bienes y servicios, de empleo y de salarios. -Política de vivienda urbana-rural y obras públicas. -Justicia social: De impuestos, de Seguridad Social y de servicios de bienestar y recreativos o de ocio. Restauración sanitaria Consiste en todas las actividades que se realizan para recuperar la salud en caso de su pérdida, que son responsabilidad de los servicios de asistencia sanitaria que despliegan sus actividades en dos niveles: atención primaria y atención hospitalaria. En los servicios de salud como el proceso mediante el cual se logra satisfacer una necesidad relacionada con la salud de un individuo o una comunidad. Pública Este proceso involucra el deseo de buscar atención en salud, la iniciativa por buscarla, por tenerla y por continuar con esa atención, bien sea en términos del diagnóstico, el tratamiento, la rehabilitación, la prevención o la promoción de la salud. Pionero de la Salud Pública Peter Frank Tomo mayor partido en el control del agua y la limpieza, agregando también algunos aspectos sobre el modo de vida, como el control de alimentos y de las enfermedades profesionales, además En la primera mitad del siglo XX, a causa de un despertar por el interés sanitario, se realizan adelantos en este campo y surgen los ministerios de SP. Con relación a esto último existe un hecho histórico de gran importancia al crearse en Cuba el primero del mundo, como Secretaría de Sanidad y Beneficencia, y después fueron surgiendo en Alemania, Inglaterra, Francia y otros ¿Qué es la Atención Integral? La atención integral es un enfoque en el que se atienden todas las necesidades del paciente por completo, y no solo las necesidades médicas y físicas Este tipo de estrategia pretende asegurar atención continua de alta calidad, costo-efectiva y al mismo tiempo proveer de guía con una secuencia lógica de eventos, que debe ser útil para priorizar acciones y establecer objetivos de intervenciones posteriores de creciente complejidad además debe caracterizarse su accesibilidad y equidad, que sea proveída en todos los niveles del Sistema de Salud. Esto incluye el cuidado domiciliario y comunitario atención primaria, atención secundaria y atención terciaria Elementos Fundamentales EXCESO Y COVERTURA UNIVERSAL: Son el fundamento de un sistema de salud equitativo. Para alcanzar la cobertura universal se requiere que los arreglos financieros y organizacionales sean suficientes para cubrir toda la población, eliminar la capacidad de pago como barrera al acceso a los servicios de salud y a la protección social, al tiempo que se da apoyo adicional para alcanzar los objetivos de equidad e implementar actividades que promuevan la salud. ATENCIÓN INTEGRAL E INTEGRADA: Significa que el rango de los servicios disponibles debe ser suficiente para responder a las necesidades de salud de la población, incluyendo la provisión de servicios de promoción, prevención, diagnóstico precoz, curación, rehabilitación, atención paliativa y apoyo para el auto-cuidado. La integralidad es una función de todo el sistema de salud e incluye la prevención, la atención primaria, secundaria, terciaria y paliativa. La atención integrada es complementaria de la integralidad porque ésta requiere de la coordinación entre todas las partes del sistema de salud para garantizar la satisfacción de las necesidades de salud. ÉNFASIS EN LA PREVENCIÓN Y PROMOCIÓN: Permite ir más allá de la orientación clínica tradicional para incorporar la educación y la consejería en salud en el ámbito clínico individual, la regulación y los enfoques basados en políticas que mejoren las condiciones de vida de las personas y los ambientes de trabajo, y las estrategias de promoción de la salud para la población llevadas a cabo con otros componentes del sistema de salud. ATENCIÓN APROPIADA: Significa que toda la atención prestada se basa en la mejor evidencia disponible y que la asignación de los recursos se prioriza con criterios de eficiencia y de equidad. En sí mismos, los servicios deben ser relevantes al tomar en consideración el contexto social y epidemiológico, familiar y comunitario. ORIENTACIÓN FAMILIAR Y COMUNITARIA: La familia y la comunidad son consideradas como el foco primario de la planificación y de la intervención, los servicios de atención primaria son fundamentales para asegurar el acceso equitativo de toda la población a los servicios básicos de salud. Lineamientos y estrategias La estrategia de Atención Integral de desarrollada por la Organización Mundial de la Salud puede reducir la mortalidad y estimular el uso racional de antibióticos. Además tiene como Objetivo valorar el cumplimiento de la mencionada estrategia en términos de diagnóstico y tratamiento, en especial el tratamiento con antibióticos, Los lineamientos de Atención Integral de Salud surge de la idea de recuperar la integridad del ser humano al momento de estructurar la respuesta social en salud, colocando a la persona y su familia como el centro de nuestra misión. El nuevo Modelo de Atención Integral en Salud constituye el actual marco de referencia para la atención de salud en el país, basado en el desarrollo de acciones de promoción de la salud, prevención de la enfermedad, recuperación y rehabilitación, orientados a obtener una persona, familia y comunidad saludable. Dicha atención está a cargo de personal de salud competente a partir de un enfoque biopsicosocial, quienes trabajan como un equipo de salud coordinado y contando con la participación de la sociedad. El modelo tiene cuatro componentes. El componente de prestación define el modo como deber· ser estructurada la oferta de servicios de una manera integral y tiene el objetivo de cubrir las necesidades de salud de la población (generando personas, familias y comunidades saludables) y los determinantes de riesgos y daños, controlando los principales problemas de salud. Adicionalmente, los principios y resultados del Modelo de Atención están Íntimamente relacionados. Objetivos y metas Objetivo 1: Incrementar la eficiencia y efectividad del Sistema Nacional de Salud. Objetivo 2: Incrementar el acceso de la población a servicios de salud. Objetivo 3: Incrementar la vigilancia, la regulación, la promoción y prevención de la salud. Objetivo 4: Incrementar la satisfacción de los ciudadanos con respecto a los servicios de salud. Objetivo 5: Incrementar las capacidades y competencias del talento humano. Objetivo 6: Incrementar el uso eficiente del presupuesto. Objetivo 7: Incrementar la eficiencia y efectividad de las actividades operacionales del Ministerio de Salud Pública y entidades adscritas. Objetivo 8: Incrementar el desarrollo de la ciencia y la tecnología en base a las prioridades sanitarias de la salud. Metas Mejorar la salud mental. . Disminuir las enfermedades transmisibles y las zoonosis. . Disminuir las enfermedades crónicas no transmisibles y las discapacidades. . Mejorar la situación nutricional. . Mejorar la seguridad sanitaria y ambiental. . Mejorar la seguridad en el trabajo y disminuir las enfermedades de origen laboral. . Fortalecer la gestión para el desarrollo operativo y funcional del Plan Nacional de Salud Pública. Importancia y significado La salud integral es la principal condición del desarrollo humano, es el estado del bienestar ideal y solamente lo alcanzamos cuando existe un equilibrio entre los factores físicos, biológicos, emocionales, mentales, espirituales y sociales, que permiten un adecuado crecimiento y desarrollo en todos los ámbitos de la vida. No es la mera ausencia de alteraciones y enfermedades, sino un concepto positivo que implica distintos grados de vitalidad y funcionamiento adaptativos. La individualidad es uno de los factores que tiene más importancia en la salud integral. Ya que ninguna persona puede compararse a otra, cada uno ha crecido bajo diferentes circunstancias, ha tenido distintas oportunidades, sus condiciones físicas son diferentes, y sus reacciones físicas y emocionales a los factores ambientales, y a los tratamientos nutricionales La importancia de nuestra salud integra influye mucho , porque el estado de bienestar ideal, solamente se logra cuando hay un equilibrio entre los factores físicos, biológicos, emocionales, mentales, espirituales y sociales, que permiten un adecuado crecimiento y desarrollo en todos los ámbitos de la vida. Estamos acostumbrados a tratar la enfermedad como un ente aislado sin conexión con nuestra realidad mente-cuerpo. Pero nuestro organismo no está compuesto de partes inconexas, nuestros órganos y sus funciones están interconectados, ser como somos nos ha llevado muchos miles de años de adaptación y perfeccionamiento y aun así todavía no hemos llegado a la perfección, de ahí la enfermedad. La individualidad es uno de los factores que más peso tiene en la salud integral, ya que ninguna persona puede compararse a otra, cada uno ha crecido bajo diferentes circunstancias, ha tenido diferentes oportunidades, sus condiciones físicas son diferentes y sus reacciones físicas y emocionales a los factores ambientales, a los medicamentos y/o a los tratamientos médicos también lo son. Elemento Fundamental Cognitivo en la Formación de los Estudiantes de Radiología .
Anuncio
Documentos relacionados
Descargar
Anuncio
Añadir este documento a la recogida (s)
Puede agregar este documento a su colección de estudio (s)
Iniciar sesión Disponible sólo para usuarios autorizadosAñadir a este documento guardado
Puede agregar este documento a su lista guardada
Iniciar sesión Disponible sólo para usuarios autorizados