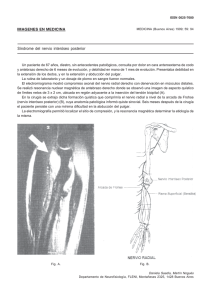
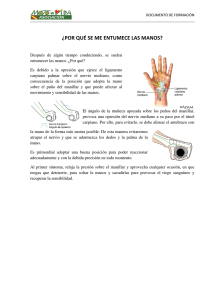
Unidad III: ev. kinesiológica neuromotriz Desarrollo Psicomotor Desarrollo Psicomotor: proceso por el cual un neonato empieza a transformarse progresivamente en un sujeto activo en la sociedad. Es un proceso dinámico, resultado de la maduración del SN, la función NM y órganos sensoriales. Es importante evaluarlo porque un RN no es igual a un niño de 6 meses, o no es igual a un niño de 5 años. La función motora siempre esta integrada por diferentes sistemas que nos van a acompañar durante “toda la vida”. DSM: integración de distintas habilidades: motriz (gruesa y fina)íntimamente ligada con la coordinación, lenguaje, y participación social. DSM: es importante la herencia y los factores externos. Es una secuencias de cambios (hitos motores), pero existe variabilidad individual. Tiene un orden cefalocaudal y próximo-distal. Los trastornos se van pesquisando a través de los hitos motores. Hitos del área motora gruesa: Banderas rojas del DSM: no afirma la cabeza a los 3 meses, si no lo logra no puede explorar el mundo. La persistencia de reflejos arcaicos después de los 6 meses, idealmente deberían desaparecer dentro de los 4 o 6 meses. Algunos no desaparecen pero se modulan. Si no se sienta sin apoyo a los 8 meses. Si no se para afirmado a los 10 meses, si no camina de la mano a los doce meses, etc. La ev. de un Pcte pediátrico es diferente al de un adulto, pues un bebe esta explorando el mundo, y un niño más grande esta tratando de desenvolverse en el mundo. Y también porque hay diferencias en las estrategias motora. El niño esta constantemente creciendo, pues no tiene el SN tan maduro como un adulto, los síntomas y signos son pocos específicos. No sirve evaluar en un pacte menor de dos años primera MTN o 2da MTN, por eso es mejor evaluar hitos motores. Que obtenemos del examen neurológico pediátrico: estados neurológicos peligrosos para la vida. Signos y síntomas (SD.) alteraciones del tono y movimiento. Alteraciones del DSM. Reflejos primitivos: inmaduración del SN, deben estar entre los 4 y 6 meses. Síndrome de primera MTN.afecta la función de una 2da MTN y una lesión de 2da MTN afecta las funciones corticales de 1 MTN. Es una alteración de la mTN que va desde la corteza hasta el asta anterior de la medula. Puede afectar la corteza cerebral, capsula interna y el fascículo pirimidal. Las vías corticuespnales: piramidal; va desde la corteza hasta el asta anterior de la medula. Hay una via directa (ipsilateral) e indirecta (decusa a nivel de bulbo raquideo). La via que decusa es importante para ver los trastornos que se generan. Una disfunción derecha, genera alteraciones en el lado izquierdo. La vía piramidal tiene todos los mov. Voluntarios, todo lo que puedo planificar. Las vías extrapiramidales son los que acompañan esos mov. Voluntarios. El inicio de la marcha tiene un inicio piramidal, pero una vez que caminamos hacia el vaso hay mov automáticos, que no pensamos (no pensamos todo el rato en que queremos caminar). Identificación del obj. Del mov. Y planificación motora (corteza de asociación posterior. Y límbica y prefrontal). Selección del plan motor (), (circuitos sensoriomotores junto a ganglios basales y cerebelo). Ejecución del acto motor (se activan ciertas cadenas musculares, pero se deben inhibir otras cadenas musculares) (regiones motoras y sensoriomotoras) Acto motor voluntario: ejecución de actos motores esta determinada por las vías de control descendentes. Esta vía controla la Fuerza de músculos particulares, dirección del movimiento Congénitas: hemiplejias cerebrales infantiles (parálisis) Adquiridas: traumatismos de cráneo, lesiones vasculares (hemorrágicas, isquemias), lesiones comprensivas (tumores, granulomas, meningoencefalitis). Signos 1 MTN: Paresia o plejia: perdida o disminución de la fuerza en proporción a la extensión del daño. La distribución de la plejia o paresia depende de la localización y extensión de la lesión. Hipertonía espástica: (todas las alteraciones del tono conllevan a una alteración de la fuerza). Aumento desregulado del tono. en caso de lesiones no aparece de forma inmediata, sino que dentro de 2 -3 sem. La hipertonía no es uniforme, por que depende de la extensión y localización de la lesión. En eeii se presenta con triple extensión y en eess predomina la triple flexión. Hiperreflexia: patrones corticales y subcorticales que se pierden con la lesión 1MTN y aparecen los reflejos. (ej: reflejo miotático (en la lesión hay una pérdida del control cortical)). Esto se debe a que los reflejos osteotendinosos se producen a nivel segmentario medular y la 1MTN ejerce una influencia moduladora. Por lo tanto al estar dañada se producen exaltación de los reflejos. Se demora de 2-3 sem en establecerse lesiones agudas. Trofismo muscular: no se sucede generalmente, pero en paresia severas se produce un atrofia moderada, por desuso. Monoparesia proximal si predomina en la porción proximal de la extremidad. Monoparesia distal: si predomina la paresia en la paresia en la porción distal de la extremidad. Hemiplejia o hemiparesia: la afectación a veces no es igual en todo el cuerpo, por eso hay que distinguir las partes comprometidas. Hacer una distinción, ej: paciente con hemiparesia faciobraquiaocrural con predominio “facial”. Distinguir si la hemiplejia es armónica, lesión más subcortical profunda (afecta todo el hemicuerpo por igual) o disarmonica (corteza primaria, el homúnculo motor, depende de donde ocurra la lesión donde haya mas compromiso) Además están las hemiplejias directas e alterna, pues puede afectar a todos los segmentos de un mismo lado, o afecta tb al lado contralateral (hemiplejia alterna), debido a la decusación de las vías. Parálisis facial central: lesión de la corteza motora o de las fibras que envía al núcleo del VII, compromete a la mitad inferior de un lado de la cara, compromete el lado contralateral. Los reflejos cutáneos se abolan o desaparecen. Signo de Babinski (estimulación cara lateral del pie hacia el pulgar) lo normal seria que se flexionen los dedos, pero en este caso se extienden. Sincinesias movimientos que acompañan a un mov. Complejo (marcha, mov. De alcance)) Sincinesias anormales: Sincinesia de la marcha: marcha hemipléjica o de Todd. En el lado afectado, el pie se encuentra extendido, la rodilla no se flecta. Entonces para avanzar sin arrastrar la punta de los pies y hace un mov circular. Tetraparesia: cuando todas las extremidades tienen paralasis Paraparesia: parálisis solo en extremidades iiff o eess Descerebración: patrón extensor . lesiones más globales a nivel de protuberancia Descorticalización: patron flexor eess, patron extensor en eeii Sd. enclaustramiento: hipotonía generalizada del cuerpo, tretaparesia, Espasticicdad: hipertonía muscular, hiperreflexia, clonus Reacciones de enderezamiento. R de cadera R de equilibrio: r tobillo Examen neurológico: Sd. 2MTN. Sd: conjunto de signos y síntomas Estructura principl afectada: sd piramidal Por el síntoma o signo cardinal: sd hipotónico del RN Por el proceso fisiopatológico básico: sd. desmielinizante Por el nombre propio de quien lo descubrió: sd de Down Patologías del snc: alteraciones de 1°MTN. Alteraciones del mov. Sensibilidad, neurocognitivo. Sistema lateral y medial, núcleos de la base, cerebelo, medula espinal. Snp: afecciones sensitivas y/o motoras. Mononeuropatía, polineuropatía Unión NM y músculo: afecciones motoras. Placa, fibra muscular. La 2°MTN esta a nivel de medula espinal y tronco cerebral. Transmiten las ordenes ya moduladas desde la corteza cerebral, GB (iniciar y finalizar la acción motora) + cerebelo (ajuste automáticos de la acción motora), hacia las unidades contráctiles. Involucradas en los ajustes del movimiento (Feedback) en los centros integradores de la medula. El nervio efector es la alfaMTN. Etiologías Con síntoma de paraplejia o paraparesia medular. Es extremidad inferior o extremidad superior. Poliomelitis, mielitis aguda, hematomielia. Secciones med La paraplejia flácida: raíces o nervios, traumatismos, tumores, polineuropatías toxicas, DM, sd desmielizantes Monoplejía o Monoparesia: medular o radicular, compresiones nerviosas, procesos inflamatorios, HNP, enfermedades vertebrales. Patrones de alteraciones 2°MTN: steppage gait. Mano en gota, mano en garra, mano de predicador, mano de mono. Sd. periféricos: afecta acciones motoras y vías sensitivas. Ssindores radiculares: hipoestesias en el dermatoma correspondiente. Arreflexias de la zona correspondiente. Polineuropatía: infecciosos y.. Que evaluamos: conciencia y examen mental, pares craneanos, examen motor, examen de sensibildad, signos meníngeos, control de esfínteres. Pares craneanos nacen desde el tronco cerebral. Lesiones de pares craneales: motoras, sensitivas cutáneas) oculomotor (III par) desviación del ojo hacia lateral, caída del parpado. Troclear (IV par) no se puede hacer rotación de la mirada, compensa con rotación de cabeza. Trigémino (V par) sensibilidad de la cara. Abducens (VI par) desviación de la mirada hacia interno. Facial (VII par) musculatura de la cara, solicitar mímicas, se podrá observar parálisis de cara. Glosofaríngeo (desviación de la uvula hacia el lado sano), vago, espinal o accesorio son sensitivos. Hipogloso inerva la musculatura de la lengua, desviación hacia el lado de la atrofia. Examen motor: Marcha y postura, equilibrio estático y dinámico (estación unipodal y up and go), fuerza (escala de Daniel’s), tono (segmentario escala de ashworth, global holding and placing), reflejos osteotendineos y subcutáneos, trofismo. Sensibilidad. Sd. de 2MTN (no hay tono muscular): paresia o plejia, hipotonía o flacidez, atrofia muscular, hiporreflexia o arreflexia, anestesia, distesias, fasciculaciones musculares, reflejo cutaneo abdominales normales, no hay clous, no hay signos de Babinski, ni sincinesias. Miotomas: ven el nivel de inervación efector. Compromiso radicular del sujeto. Dermatoma vía aferente. Miotomas vía eferente: evaluar cual es el compromiso radicular, los nervios musculares que inerva. Compromiso sensitivo y motor. Paciente con una lesión en la 2MTN va a presentar una hipotonía, ausencia de movimiento, ausencia de reflejos. En lesiones de 1MTN lo más probable es que no se puedan evaluar los miotomas por el hipertonismo. Pares craneales: e 1° nervio craneal (olfatorio): con un paño con alcohol al 70% evaluar si siente el olor en una fosa y luego en la otra (evaluar bilateralmente), se debe evaluar con los ojos del paciente cerrados para ver si además es capaz de reconocer el olor. 2° nervio (óptico): se evalúa agudeza visual, el cómo podemos enfocar, distinguir y a qué distancia podemos distinguir algo. También se evalúa el campo visual. Se hace con la pizarra con letras. Lo normal es que una persona pueda ver hasta la fila 2020 que se aprox 6 metros. Para evaluar el campo visual el terapeuta con las manos a distancia mueve los dedos y el paciente debe indicar donde mueve el dedo. Oculomotor (3), troclear (4), abducens (6): se evalúan conjuntamente. El oculomotor inerva el elevador del parpado y la gran mayoría de los músculos del globo ocular (recto superior, inferior, recto medial y oblicuo inferior. Troclear: oblicuo superior. Abducen: recto lateral. Se evalúa el reflejo pupilar con una linterna con el ojo abierto, lo normal es que la pupila se contraiga con la luz. Ante el estímulo hay una acomodación de la mirada (no es voluntario), se desvía la pupila de la dirección de la luz, esto genera que el paciente desenfoque la mirada (se ve doble). También se evalúa el movimiento ocular en todas las direcciones sin mover la cabeza. En un compromiso del nervio troclear la mirada no se podría dirigir hacia oblicuo lateral, por ello la mirada la tendría dirigida hacia oblicuo inferior y medial (no podría mirar hacia adelante). Y si hay compromiso del abducens no podría hacer la mirada horizontal lateral, por lo cual tendría una desviación de la mirada horizontal hacia medial (hacia horizontal y medial). 5° nervio trigémino: principalmente sensitivo. Se evalúa a distintos niveles de la cara bilateralmente, la parte frontal para el nervio oftálmico, la parte maxilar para el nervio maxilar y la parte mandibular para el nervio mandibular. Con una aguja punta roma y un algodón (discriminación táctil). El reflejo que se evalúa en este nervio es el corneal, con un pedacito de algodón se toca la cornea y lo normal es que pestañee o trate de sacar/correr la cabeza. Y el reflejo motor que se evalúa para la rama motora del nervio mandibular es el reflejo mandibular y lo que se espera es que ante el golpe haya un pequeño cierre de la boca. 7° nervio facial: principalmente motor de la musculatura facial y la expresión. Siempre hacer la diferencia con una parálisis facial central con daños en las vías piramidales o en el núcleo del nervio facial con la parálisis facial con daño en la raíz nerviosa o en el recorrido del nervio. En la parálisis del nervio facial cuando es periférica la parálisis es completa, es decir cuando se le pide que eleve las cejas se podrá observar que un lado de la frente no podrá arrugarla, y cuando se le pida que cierre un ojo uno de ellos no lo podrá cerrar o no con tanta fuerza, y cuando se le pida sonreír o mostrar los dientes se podrá observar una caída de la comisura labial del lado paretico. La caída de la comisura labial la vamos a encontrar en parálisis central como en parálisis periférica y es por ello que se pide la gesticulación para diferenciarlas entre las dos. Si la parálisis es central el paciente podrá arrugar la frente y cerrar los ojos, pero no va a poder sonreír o mostrar los dientes de un solo lado. 8° nervio vestibulococlear: sentido de la audición y posición en el espacio. aquí se evaluará de dos formas. Se tapa el oído contralateral y se ve si el paciente es capaz de escuchar lo que se le dice con el oído ipsilateral. La otra forma es la prueba del diapasón, la cual evalúa transmisión del sonido por vía solida/ósea. El terapeuta golpea el diapasón y coloca este en el proceso mastoides y le pregunta al paciente si siente el sonido y cuánto dura el sonido y cuando dice que ya no lo siente se coloca el diapasón fuera del oído externo y ahí debería volver a escuchar el sonido (no evalúa el vestibulococlear solo la transmisión vía ósea). En el segundo test se golpea el diapasón y se coloca en el hueso frontal y le preguntamos al paciente si siente el sonido en ambos oídos, o si siente al medio la vibración, o lo siente solo en un lado. Si lo siente solo hacia un lado, el otro lado es el afectado. El otro test normalmente se hace en decúbito supino en una camilla con la cabeza fuera de la camilla y lo que se hace es tomar la cabeza del paciente y girarla de un lado para el otro con los ojos abiertos para observar el nistagmo, si hay nistagmo hacia el lado que se gira es donde se encuentra la afección, (también se puede hacer de pie). 9° glosofaríngeo, 10° vago: el glosofaríngeo inerva casi toda la musculatura de la faringe, musculatura implicada en tragar, y el tercio posterior de la lengua (el gusto). El nervio vago inerva parte de la faringe, del paladar, laringe, cuerdas vocales, arteria superior, corazón, vasos sanguíneos pulmonares. Se evalúan conjuntamente. Una de las formas de evaluar es pedir que tome agua y se observa la respuesta si puede tomar agua correctamente o se le cae el agua, o no tose cuando esta tomando agua lo que puede dar indicios de paralasis de cuerdas vocales o de cierre glótico, porque puede ser que cualquier contenido de agua que pasa por tráquea genera esta tos refleja como respuesta protectora. Otra forma es ver la posición de la úvula, ya que si un lado se encuentra paretico la úvula se va a desviar hacia el otro lado (el lado sano). Otra forma de evaluar la función laríngea, cuerdas vocales, cierre glótico es con la tos. La ultima forma es evaluar el reflejo nauseoso el cual se hace con la sensibilidad del paladar. 11 nervio accesorio: nervio motor que inerva el trapecio y el ECOM. Primero se observa el trofismo muscular y luego viendo la activación motora. Se resite la elevación de hombros para el trapecio y para el ECOM se le pide al paciente que gire la cabeza contra la resistencia ofrecida por la mano del explorador a la vez que se palpa el músculo activo (el del lado contrario al giro de la cabeza). 12 nervio hipogloso: es un nervio motor, principalmente de la musculatura de la lengua. Se evalúa movilidad y fuerza de la lengua y trofismo muscular de la lengua. El terapeuta debe observar la posición de la lengua en reposo para ver si hay trofismo, luego se le pide al paciente que saque la lengua para ver la respuesta muscular. Luego mide la fuerza con la lateralización de la lengua empujando la cara. se valora pidiendo al paciente que saque la lengua e inspeccionando la presencia de atrofia, fasciculaciones y debilidad (la desviación se produce hacia el lado de la lesión). Neurodinamia: habla del movimiento que tiene en relación al nervio periferico con su contenedor y la capacidad que tiene de soportar tensiones, compresiones y deslizaminetos. El nervio periferico tiene 3 capas: epineuro (recubre cada fascículo), perineuro (la más externa), endoneuro (capa más interna). Protegen al tejido neural y lo nutren. Se podría llegar a sentir dolor por fuerzas de comprensión en el nervio periferico, estas compresiones pueden ser externas o internas. Podría haber disminución del rango de movimiento por dolor neural. Los nervios se pueden comprimir y rotar gracias a las estructuras que protegen el nervio. Funciones mecánicas: Soportan tensión, se deslizan en su contenedor, pueden comprimirse. Función fisiológica: inervar. Tensión: el nervio es capaza de alargarse dentro de su contenedor, en la tensión se disminuye la sección transversal. En una comprensión hace que se comprima el recorrido sanguíneo. El deslizamiento de nervio permite que pueda deslizarse entre las estructuras que lo rodean. Movimientos del nervio: tratar de no estresar el nervio. Doblamineto: los extremos del nervio se doblan, se van a acodar. Convergencia: se deslizan hacia el eje. las fuerzas inducidas en los nervios generan movimientos que permiten incrementar la longitud del contenedor neural es su cara convexa y una disminución en su cara cóncava, por lo que cada movimiento está relacionado con el eje articular. El punto de convergencia es el lugar donde el desplazamiento del tejido nervioso en relación con el hueso alcanza un valor de cero. El movimiento de una sola articulación no causará mucha tensión, ni siquiera la adecuada para lograr el cometido de elongación completa, combinar los movimientos de varias articulaciones de forma contigua y combinando movimientos permite un alargamiento mejor y mayor de los tejidos neurales. Extensión de muñeca: acodamiento del nervio mediano. Si hago abd el nervio mediano se estira. cabeza a contralateral+ Abd de hombro+extensión de codo+ dorsiflexión de muñeca: estiramineto del nervio mediano, el nervio no se podrá deslizar, habrá disminución de la seccin transeversal, compresión de la irrigación. Diagnóstico diferencial nervio medial: para diferenciar entre un origen muscular o neural se tensan los extremos del nervio (distal y proximal) Abd de hombro + extensión de codo+ dorsiflexión de muñeca, si duele es pq esta tensado el nervio mediano. Luego si se destensa la parte proximal del nervio, habría un deslizamiento del nervio hacia distal, por lo cual ya no debería haber dolor. Si persiste el dolor es porque el origen del dolor es muscular. Con el nervio cubital es lo mismo, solo que el mov para tensar el nervio cubital es otro, para este se pide cabeza a contralateral+ abd de hombro + flexión de codo+ dorsiflexión de muñeca. Disfunciones del nervio Periférico: disfunciones de deslizamiento, nervio hipersensible, disfunción de la tensión, hipermovilidad del nervio, disfunciones pato anatómicas, lesiones de 2da MTN. La causa del dolor es un círculo vicioso de irritación mecánica, lo cual van a estimular los nociceptores periféricos, lo que va a generar inflamación, tumefacción, aumento de la presión del nervio, hipoxia, todo esto generará más dolor. Nervio ciático: flexión de tronco para tensionar a proximal + flexión de cadera + RI para tensionar a distal (se activa el piriforme). Si destensamos y persiste el dolor es muscular, por compresión del nervio por el piriforme. Examen físico Neurodinamia: Pruebas de tensión neural: provocar estiramiento del nervio periférico El dolor neural no es localizado, es irradiado, y por lo general sienten hormigueo. Flexión pasiva de cuello: Pcte e decúbito supino, terapeuta moviliza la cabeza del paciente, se tensiona el nervio desde lo mas proximal que tenemos, para ello se flecta la cabeza de forma pasiva… lo normal es que al flexionar no sienta molestia… en esa misma psicion se pide que muevan las extremidades para tensar a distal, se evalua cuanto rango de movimiento tendrá al realizar los mov de las extremidades… tal vez no habrá dolor pero si molestia o hormigueo… si en la eei no puede levantar una pierna preguntar pq… el nervio ciático ppodria estar comprimido. Elevación de la pierna extendida: se tensa la eeii.. rodilla extebndida y flexión de cadera y cabeza neutra (posición de inicio).. lo normal es dolor y hormigueo en posición antes de los 45°. Se pde una dorsiflexión (estiro la parte distal) de pie y flexion de cuello activa (estiro la parte proximal) (posición final). Si hay dolor ntes de los 45 es por compresión del nervio ciático… hay que caracterizar el dolor Flexión de rodilla:, paciente en decúbito lateral se toma la rodilla que esta sobre la camilla con la otra pierna se lleva a una extensión de cadera y flexión de rodilla. Se generara la sintomatología cuando se extienda cadera y se flexione la cabeza. Test de posición contraida: nervio ciático. Paciente en sedente cadera y rodillas en 90°. Brazos detrás de la espalda o colgados al costado. Se pide un desplome de tronco (tensar a proximal), y el terapeuta dirig el moviemnto…y para tensar a distal se pide extensión de rodilla y con los dedos del pie hacia delante… si siente sintomatología en esta posición se le pide que haga una plantiflexion y si disminuye el problema es neural, otra forma es que el paciente extienda en cabeza, si disminuye es neural, si se mantiene lo mas problame es que el dolor sea por tensión de los isquiotibiales. En aduccion de cadera el nervio ciático pasa por detrás y se tensiona el recorrido. Y así con las otras pruebas sensibilizantes. Nervio mediano eess: primero cabeza neutra y en decúbito supino. Se desciende cintura escapular, luego se hace una abducción y extensión de la GH, luego se lleva a supinación del antebrazo, RE, extensión de muñeca y extensión de dedos, extensión en codo Pruebas sensibilizantes para generar sintomatología: se hace inclinación lateral contralateral de cabeza. Puede estar comprimiendo estructuras de los escalenos y generando sintomatología…. si hay sintomatología quito la tensión a proximal, y si pasa la sintomatología estamos frente a una tensión neuronal del nervio mediano, pero si se mantiene estamos frente a un acortamineto de los músculos flexores de muñeca. Nervio radial: primero depresión de la cintura escapular, abd de 10° de GH, luego extensión de codo, luego RI de toda el brazo, ya que el nervio radial pasa por la cara post del brazo y luego pasa de nuevo por cara anterior, luego pasa por la cara post de la muñeca, luego se termina con flexión de muñeca y flexión de dedos. Ps: flexión lateral de cabeza contralateral. Pds: flexión lateral hacia el lado sintomatico de la cabeza, o quitar la tensión en distal. Nervio cubital: anterior a la art GH, pasa por post de la epitróclea medial, luego va por la cara ant del antebrazo. descenso de la cintura escapular, flexión de codo, extensión de muñecas y deods, y terminamos con una abd. Pruebas sensibilitzantes (ps), cabeza a flexiona lateral, o también se puede quitar la abd. Sensibilizantes: da sintomatología, desensibilizantes: quita sintomatología. Buscar slump test: detallar. (eeii) posición contraída. SLUMP TEST: Paciente sentado en el borde de la camilla, con los pies colgando. El terapeuta pide una flexión dorsal y lumbar. El paciente tiene las manos detrás de su espalda. El terapeuta le pide que mantenga el cuello y la cabeza en posición neutra (sin flexión). Si no hay reproducción de los síntomas neurológicos, el terapeuta avanza a las modificaciones del test. Se considera positivo, cuando el dolor se reproduce con síntomas parecidos a los que tiene el paciente. También es positivo si el paciente es incapaz de extender la rodilla (lado afecto) debido al dolor y luego se alivia cuando se libera la presión de la columna cervical del paciente al extender pasivamente el cuello. Eess: all upper limb tension tests: nervio mediano y ulnar Las pruebas de tensión del miembro superior (ULTT) también se conocen como tensión del plexo braquial o prueba de Elvey. [1] Estas pruebas están diseñadas para estresar las estructuras neurológicas de la extremidad superior. Estas pruebas fueron descritas por primera vez por Elvey [2] y, por lo tanto, también conocidas como prueba de Elvey, pero más comúnmente llamadas ULTT. El hombro, el codo, el antebrazo, la muñeca y los dedos se mantienen en una posición específica para ejercer presión sobre un nervio particular (sesgo nervioso) [3] y la modificación adicional de la posición de cada articulación se realiza como "sensibilizador". Los ULTT son equivalentes a la elevación de la pierna recta diseñada para la columna lumbar.