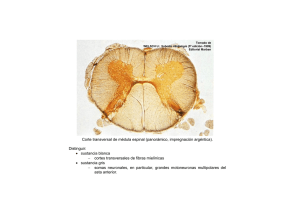
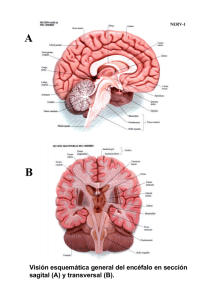
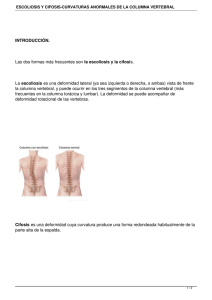
Programa: Técnico en Salud Ocupacional. Estudiante: Sonia Mercedes Villarraga Forero. Documento: 51.853.476 de Cali, Valle. CUESTIONARIO TALLER CLASE VIRTUAL / LESIONES DE COLUMNA 1- ¿Que es una lesion en la columna? R/ Una lesión es una alteración de las características morfológicas o estructurales de un organismo en cualquiera de sus niveles de organización (molecular, celular, tisular, anatómico, corporal o social) producido por causas físicas, químicas o biológicas. La médula espinal contiene los nervios que transportan mensajes entre el cerebro y el resto del cuerpo. La médula pasa a través del cuello y la espalda. Una lesión de la médula espinal es muy grave porque puede causar pérdida del movimiento (parálisis) y la sensibilidad por debajo del sitio de la lesión. 2- Investigar cada una de las siguientes patologías teniendo en cuenta: difinicion, causa, síntomas, signos, planes de tratamiento-apoyo al DX, medico tratante. HERNIA DE DISCO: DEFINICION: Una hernia discal espinal o hernia discal es aquella que afecta a uno de los discos en la columna vertebral. Entre cada vertebra en la columna, hay una almohadilla, conocida como disco intervertebral. CAUSA: Esta afección ocurre cuando el centro blando de un disco intervertebral se desplaza por una grieta en su revestimiento exterior más duro. La mayoría de las personas no pueden precisar la causa de su hernia de disco. Algunas veces, el uso de los músculos de la espalda en lugar de los de las piernas y los muslos para levantar objetos pesados puede llevar a una hernia de disco, al igual que torcerse y girar mientras te levantas. En raras ocasiones, un evento traumático como una caída o un golpe en la espalda es la caus SINTOMAS Y SIGNOS La mayoría de las hernias de disco ocurren en la espalda lumbar, aunque también pueden ocurrir en el cuello. Los signos y síntomas dependen de la ubicación del disco y de si el disco está presionando un nervio. Por lo general, afectan un lado del cuerpo. Dolor en brazos o piernas. Si tu hernia de disco se encuentra en la espalda lumbar, normalmente sentirás más dolor en los glúteos, el muslo y la pantorrilla. Entumecimiento u hormigueo. Las personas que tienen una hernia de disco a menudo presentan entumecimiento u hormigueo que se irradia en la parte del cuerpo servida por los nervios afectados. Debilidad. Los músculos servidos por los nervios afectados tienden a debilitarse. DIAGNOSTICO: Durante el examen físico, el médico te revisará la espalda para detectar sensibilidad. Es posible que te pida que te acuestes y que muevas las piernas en varias posiciones para determinar la causa del dolor. El médico también puede realizar un examen neurológico para evaluar lo siguiente: Reflejos Fuerza muscular Capacidad para caminar Capacidad para sentir toques ligeros, pinchazos o vibraciones Pruebas de diagnóstico por imágenes Radiografías. Tomografía computarizada. Resonancia magnética. Mielograma. Pruebas neurológicas Estudio de conducción nerviosa. Electromiografía. TRATAMIENTO Medicamentos Analgésicos de venta libre. como acetaminofén (Tylenol, otros), ibuprofeno (Advil, Motrin IB, otros) o naproxeno sódico (Aleve). Inyecciones de cortisona. Relajantes musculares. Opiáceos. Terapia El médico podría sugerirte fisioterapia para aliviar el dolor. Los fisioterapeutas pueden mostrarte posiciones y ejercicios diseñados para minimizar el dolor de una hernia de disco. Cirugía Discectomía Open pop-up dialog box Pocas personas con hernias discales terminan necesitando cirugía. LESION DE LA MEDULA ESPINAL DEFINICION: Una lesión de la médula espinal (daño en alguna parte de la médula espinal o en los nervios del extremo del conducto vertebral, a menudo causa cambios permanentes en la fortaleza, la sensibilidad y otras funciones corporales debajo del sitio de la lesión. La parte normal más baja de la médula espinal se conoce como el nivel neurológico de la lesión. La gravedad de la lesión suele llamarse "integridad" y se clasifica de algunas de las siguientes formas: Completa. Incompleta. Tetraplejia. Paraplejia. CAUSAS: Las lesiones de la médula espinal pueden ser el resultado de daños en las vértebras, los ligamentos o los discos de la columna vertebral, o en la médula espinal misma. Una lesión traumática de la médula espinal puede provenir de un golpe repentino a la columna vertebral que fractura, disloca, aplasta o comprime una o más vértebras. También puede ser el resultado de una herida de bala o de cuchillo que penetra y corta la médula espinal. SIGNOS Y SÍNTOMAS: Pérdida de movimiento Pérdida o alteración de la sensibilidad, incluida la capacidad de sentir calor, frío y tacto Pérdida del control de los intestinos o de la vejiga Actividades de reflejos exagerados o espasmos Cambios en la función sexual, sensibilidad sexual y fertilidad Dolor o una sensación intensa de escozor causada por el daño a las fibras nerviosas de la médula espinal Dificultad para respirar, toser o eliminar las secreciones de los pulmones TRATAMIENTO: Actualmente, no hay cura para la espasticidad grave. Sin embargo, hay muchas opciones disponibles para manejar tus síntomas.Estas opciones pueden incluir lo siguiente: TERAPIA DE REHABILITACIÓN MEDICAMENTOS ORALESL NEUROCIRUGÍASLos TERAPIA DE INYECCIÓN CIRUGÍA ORTOPÉDICA TERAPIA DE BACLOFENO INTRATECAL (TERAPIA ITB) Esta terapia es solo para pacientes que no respondan al baclofeno oral, o para aquellos que, con dosis eficaces, presentan efectos secundarios intolerables. ESPONDILITIS ANQUILOSANTE DEFINICION: La espondilitis anquilosante (AS, por sus siglas en inglés) es una forma crónica de artritis. Afecta mayormente los huesos y las articulaciones en la base de la columna, donde esta se conecta con la pelvis. Estas articulaciones resultan inflamadas e hinchadas. Con el tiempo, las vértebras afectadas se pueden unir. Causas: La AS es el principal miembro de una familia de formas similares de artritis llamada espondiloartritis. Otros miembros incluyen a la artritis psoriásica, la artritis de la enfermedad inflamatoria del intestino y la artritis reactiva. La familia de la artritis parece ser bastante común y afecta a 1 de cada 100 personas. Se desconoce la causa de la AS. Los genes parecen tener un rol. La mayoría de las personas con AS tienen un resultado positivo para el gen HLA-B27. La enfermedad generalmente comienza entre los 20 y los 40 años, pero puede comenzar antes de los 10 años. Afecta más a los hombres que a las mujeres. SÍNTOMAS La AS comienza con dolor en la espalda baja que aparece y desaparece. Dicho dolor está presente la mayor parte del tiempo a medida que la enfermedad progresa. El dolor y la rigidez son peores en la noche, en la mañana o cuando está menos activo. La molestia lo puede despertar. El dolor a menudo mejora con ejercicio o actividad. El dolor de espalda puede comenzar en el medio entre la pelvis y la columna (articulaciones sacroilíacas). Con el tiempo, puede comprometer toda o parte de la columna. La parte inferior de la columna vertebral se vuelve menos flexible. Con el tiempo, usted puede pararse en una posición jorobada hacia adelante. Otras partes del cuerpo que pueden verse afectadas incluyen: Las articulaciones de los hombros, rodillas y tobillos, que pueden inflamarse y doler Las articulaciones intercostales y el esternón, de manera que usted no puede expandir completamente el tórax El ojo, que puede presentar inflamación y enrojecimiento La fatiga también es un síntoma común. Los síntomas menos comunes incluyen: Fiebre leve La AS puede suceder junto con otras afecciones, como: Psoriasis Colitis ulcerosa o enfermedad de Crohn Inflamación ocular crónica (iritis) o recurrente DIAGNOSTICO Pruebas y exámenes Los exámenes pueden incluir: CSC Tasa de sedimentación eritrocítica (una medida de la inflamación) Antígeno HLA-B27 (el cual detecta el gen ligado a la espondilitis anquilosante) Factor reumatoide (el cual debería ser negativo) Radiografías de la columna y de la pelvis Resonancia magnética de la columna y de la pelvis TRATAMIENTO Su proveedor de atención médica puede recetar medicamentos como los antiinflamatorios no esteroides (AINE) para reducir la inflamación y el dolor. Algunos AINE se pueden comprar sin receta. Estos incluyen el ácido acetilsalicílico (aspirina), ibuprofeno (Advil, Motrin) y naproxeno (Aleve, Naprosyn). Otros AINE son recetados por su proveedor. Hable con su proveedor o con el farmacéutico antes del uso diario y prolongado de cualquier AINE de venta libre. Usted también puede necesitar medicamentos más fuertes para controlar el dolor y la hinchazón, como: Terapia con corticosteroides (como prednisona) usados por poco tiempo Sulfasalazina Un inhibidor biológico del FNT (como etanercept, adalimumab, infliximab, certolizumab o golimumab) Secukinumab, un inhibidor biológico del IL17A Se puede practicar una cirugía, como el reemplazo de cadera, si el dolor o daño en las articulaciones es grave. LA ESCOLIOSIS DEFINICION: es una curvatura lateral de la columna vertebral que ocurre con mayor frecuencia durante el período de crecimiento anterior a la pubertad. Aunque puede presentarse a causa de afecciones como la parálisis cerebral infantil y la distrofia muscular, se desconoce la causa de la mayoría de los casos de escoliosis. Aproximadamente el 3 % de los adolescentes tienen escoliosis. Causas Los médicos no conocen las causas del tipo más frecuente de la escoliosis —aunque, al parecer, supone factores hereditarios, debido a que este trastorno suele venir de familia . Los tipos menos frecuentes de escoliosis pueden ser a causa de: Afecciones neuromusculares, como la parálisis cerebral infantil o la distrofia muscular Defectos de nacimiento que afectan la formación de los huesos de la columna vertebral Lesiones o infecciones de la columna vertebral Síntomas Los signos y síntomas de la escoliosis pueden ser: Hombros desparejos Un omóplato que parece más prominente que el otro Cintura despareja Un lado de la cintura parece más alto que el otro Si la curvatura producida por la escoliosis empeora, la columna vertebral también rotará o girará, además de encorvarse de un lado a otro. Esto hace que las costillas de un lado del cuerpo sobresalgan más de un lado que del otro. DIAGNOSTICO El proveedor de atención médica llevará a cabo un examen físico. Le pedirá que se agache hacia adelante. Esto hace que sea más fácil ver la columna. Puede ser difícil ver cambios en las etapas iniciales de la escoliosis. TRATAMIENTO El tratamiento depende de muchos factores: La causa de la escoliosis La localización de la curvatura en la columna El tamaño de la curvatura Si su cuerpo todavía está creciendo La mayoría de las personas con escoliosis idiopática no necesitan tratamiento. Sin embargo, un médico lo debe examinar más o menos cada 6 meses. Si aún está creciendo, el médico puede recomendarle un corsé. Un corsé evita que se presente una curvatura mayor. Hay muchos tipos diferentes de aparatos. El tipo que deberá conseguir dependerá del tamaño y la ubicación de la curva. Su proveedor escogerá el mejor para usted y le enseñará a usarlo. Los corsés para la espalda se pueden ajustar a medida que usted crece. Los corsés para la espalda funcionan mejor en personas mayores de 10 años. Estos aparatos no funcionan para quienes tienen escoliosis congénita o neuromuscular. Si la curvatura de la columna vertebral es grave o si está empeorando muy rápidamente, puede ser necesaria una cirugía. La cirugía consiste en corregir la curvatura lo más posible: CIFOSIS DEFINICION :Es la curvatura de la columna vertebral que produce un arqueamiento o redondeo de la espalda. Esto hace que se presente una postura jorobada o agachada. CAUSAS La cifosis se puede presentar a cualquier edad, aunque es poco frecuente en el momento del nacimiento. Un tipo de cifosis que aparece en la adolescencia temprana se conoce como enfermedad de Scheuermann. Es provocada por el apretamiento de varios huesos de la columna (vértebras) consecutivos. Se desconoce la causa de la afección. La cifosis también se presenta en adolescentes jóvenes que tienen parálisis cerebral. En los adultos, la cifosis puede ser causada por: Enfermedades degenerativas de la columna (como la artritis o degeneración de discos) Fracturas causadas por osteoporosis (fracturas osteoporóticas por compresión) Lesión (traumatismo) Deslizamiento de una vértebra hacia adelante sobre otra (espondilolistesis) Otras causas de cifosis incluyen: Ciertas enfermedades hormonales (endocrinas) Trastornos del tejido conectivo Infección (como tuberculosis) Distrofia muscular (grupo de trastornos hereditarios que causan debilidad muscular y pérdida de tejido muscular) Neurofibromatosis (trastorno en el cual se forman tumores en el tejido nervioso) Enfermedad de Paget (trastorno que involucra la destrucción y regeneración anormal de los huesos) Polio Escoliosis (curvatura de la columna en forma de una C o una S) Espina bífida (defecto congénito en el cual la columna vertebral y el canal vertebral no se cierran antes del nacimiento) Tumores SÍNTOMAS El síntoma más común es el dolor en la parte media o baja de la espalda. Otros síntomas pueden incluir cualquiera de los siguientes: Dificultad para respirar (en los casos graves) Fatiga Apariencia redondeada de la espalda Sensibilidad y rigidez en la columna DIAGNOSTICO Un examen físico por parte de su proveedor de atención médica confirma la curvatura anormal de la columna. El proveedor también buscará cualquier cambio en el sistema nervioso (neurológico). Estos cambios incluyen debilidad, parálisis o cambios en la sensibilidad bajo la curvatura. Las pruebas que se pueden solicitar incluyen: Radiografía de la columna Pruebas de la función pulmonar (si la cifosis afecta la respiración) Resonancia magnética (si puede haber un tumor, infección o síntomas del sistema nervioso) Prueba de densidad ósea (si puede haber osteoporosis) TRATAMIENTO El tratamiento depende de la causa del trastorno: La cifosis congénita requiere una cirugía correctiva a temprana edad. La enfermedad de Scheuermann se trata con un corsé y fisioterapia. A veces se requiere cirugía en caso de curvaturas grandes y dolorosas (superiores a 60 grados). Las fracturas por compresión a causa de la osteoporosis probablemente no se toquen si no se presenta dolor ni problemas del sistema nervioso. Pero la osteoporosis necesita tratarse para ayudar a prevenir fracturas futuras. En caso de deformidad o dolor grave a causa de la osteoporosis, la cirugía es una opción. La cifosis causada por una infección o un tumor necesita un tratamiento oportuno, a menudo con medicamentos y cirugía. El tratamiento para otros tipos de cifosis depende de la causa. Es necesaria una cirugía si se presentan síntomas neurológicos o dolor persistente. Lordosis - lumbar DEFINICION: Es la curva hacia adentro de la columna lumbar (justo por encima de los glúteos). Un pequeño grado de lordosis es normal. Demasiada curvatura lordótica se llama hiperlordosis. CAUSAS Muchos factores pueden causar o contribuir a la hiperlordosis, incluyendo: Mala postura: Cuando una persona está sentada, los músculos de la región lumbar pueden contraerse demasiado al tratar de estabilizar y sostener la columna vertebral. Obesidad: La obesidad resulta en la presencia de exceso de grasa en el abdomen y glúteos. Esto ejerce una presión adicional en la parte inferior de la espalda, lo que puede hacer que la columna lumbar se doble en forma de C. Falta de ejercicio: Además de aumentar el riesgo de obesidad, la falta de ejercicio puede debilitar los músculos centrales alrededor del tronco y la pelvis. Los músculos débiles son menos capaces de soportar la columna vertebral, provocando que la columna se curve excesivamente. Condiciones espinales: En algunos casos, la hiperlordosis puede ser el resultado de otros problemas espinales subyacentes, como la cifosis, la espondilolistesis y la discitis. SÍNTOMAS Los síntomas de hiperlordosis incluyen: Dolor leve o severo en la parte inferior de la espalda el cual empeora con el movimiento Columna vertebral con una curvatura excesiva. Esto provoca que el abdomen y los glúteos sean más prominentes en la vista de perfil Estiramiento muscular y rigidez en la parte baja de la espalda} Daño en la columna vertebral y los tejidos blandos en la región lumbar DIAGNÓSTICO Puede ser difícil diagnosticar la hiperlordosis ya que existe una gran variación en la curvatura natural de la columna inferior (lordosis lumbar). Una radiografía puede ayudar a medir la curvatura de la columna vertebral, pero tu médico te solicitará una imagen por resonancia magnética o una tomografía computarizada para descartar que alguna anormalidad en el tejido blando es responsable de la hiperlordosis. TRATAMIENTO Tu traumatólogo puede comenzar prescribiéndote medicamentos antiinflamatorios y que alivien el dolor. El tratamiento a largo plazo dependerá de la causa de la afección. Si la hiperlordosis se relaciona con un problema estructural de la columna vertebral, puede ser necesario referirlo a un fisioterapeuta o un especialista en espaldas. Cuando la obesidad puede ser un factor contribuyente, es probable que debas seguir una dieta para perder peso. Esto puede incluir terapia física: ejercicios de estiramiento para ayudar a fortalecer los músculos centrales y así a mejorar la postura. TRAUMATISMO CRANEAL DEFINICION: Es cualquier tipo de traumatismo en el cuero cabelludo, el cráneo o el cerebro. La lesión puede ser sólo un pequeño abultamiento en el cráneo o una lesión cerebral grave. El traumatismo craneal puede ser cerrado o abierto (penetrante). CAUSAS Las causas comunes de traumatismo craneal se encuentran: Los accidentes laborales, en el hogar, al aire libre o al practicar deportes Las caídas La agresión física Los accidentes de tránsito La mayoría de estas lesiones son menores porque el cráneo protege el cerebro. Algunas lesiones son tan graves que requieren hospitalización. SÍNTOMAS Las lesiones en la cabeza pueden provocar sangrado en el tejido cerebral y en las capas que rodean el cerebro (hemorragia subaracnoidea, hematoma subdural y hematoma epidural). Los síntomas de un traumatismo craneal pueden ocurrir inmediatamente. O los síntomas se pueden presentar con lentitud en varias horas o días. Incluso si no hay fractura craneal, el cerebro puede golpear el interior del cráneo y presentar hematoma. La cabeza puede verse bien, pero se podrían presentar problemas por el sangrado o la hinchazón dentro del cráneo. En cualquier traumatismo craneal grave, también es probable que se lesione la médula espinal. traumatismos craneales causan cambios en el funcionamiento del cerebro. A esto se le denomina lesión cerebral traumática. La concusión es una lesión cerebral traumática leve. Los síntomas de una concusión pueden ir de leves a graves. TRATAMIENTO Y PRIMEROS AUXILIOS Aprender a reconocer un traumatismo craneal serio y administrar los primeros auxilios básicos pueden salvar la vida de alguien. En caso de lesión en la cabeza ya sea leve o grave, LLAME AL NÚMERO LOCAL DE EMERGENCIA (911 en los Estados Unidos) DE INMEDIATO. Consiga ayuda médica de inmediato si la persona: Se torna muy somnolienta. Se comporta de manera anormal. Presenta dolor de cabeza fuerte o rigidez en el cuello. Tiene las pupilas (la parte central y oscura del ojo) de tamaños diferentes. Es incapaz de mover un brazo o una pierna. Pierde el conocimiento, incluso brevemente. Vomita más de una vez. NO mueva a la persona a menos que sea absolutamente necesario. NO sacuda a la persona si parece mareada. NO retire el casco de la víctima si sospecha que se produjo un traumatismo o craneal grave. NO levante a un niño que se ha caído y presente cualquier signo de traumatismo craneal. NO tome alcohol dentro de las primeras 48 horas siguientes a un traumatismo craneal grave. ESTENOSIS ESPINAL DEFINICION: La estenosis espinal es generalmente el resultado de la artrosis, que puede causar un pellizco de la médula espinal o las raíces nerviosas. Cualquier persona mayor de 50 años es vulnerable. La columna protege la médula espinal y le permite mantenerse de pie e inclinarse. La estenosis espinal causa un estrechamiento en la columna. El estrechamiento ejerce presión sobre los nervios y la médula espinal y provoca dolor. CAUSAS: estenosis espinal ocurre principalmente en personas mayores de 50 años. Las personas más jóvenes con un traumatismo de columna o un canal vertebral estrecho también corren un mayor riesgo. Las enfermedades como la artritis y la escoliosis también pueden causar estenosis espinal. SINTOMAS: Los síntomas pueden aparecer gradualmente o no presentarse. Estos incluyen: Dolor en el cuello o la espalda Entumecimiento, debilidad o dolor en los brazos o las piernas Dolor que baja por la pierna Problemas de los pies DIAGNOSTICO: Los médicos diagnostican la estenosis espinal con un examen físico y pruebas de imagen. TRATAMIETO: Los tratamientos incluyen medicamentos, fisioterapia, aparatos ortopédicos y cirugía ENFERMEDAD DE PAGET EN EL HUESO DEFIINICION: La enfermedad de Paget en el hueso, también conocida como enfermedad ósea de Paget, es un trastorno óseo crónico. Normalmente, hay un proceso en el cual los huesos se descomponen y luego vuelven a crecer. En la enfermedad de Paget, este proceso es anormal. Hay una descomposición excesiva y un nuevo crecimiento óseo. Debido a que los huesos vuelven a crecer demasiado rápido, son más grandes y más suaves de lo normal. Pueden sufrir deformaciones y quebrarse fácilmente (fracturas). En general, la enfermedad de Paget afecta solo uno o pocos huesos. Causa: Los investigadores no saben con certeza qué causa la enfermedad de Paget. Los factores ambientales pueden desempeñar un papel. En algunos casos, se presenta en familias y se han relacionado varios genes con la enfermedad. La afección es más común en personas mayores y quienes tienen ascendencia del norte de Europa. Si tiene un pariente cercano con Paget, es mucho más probable que la tenga. SÍNTOMAS: Muchas personas no saben que tienen Paget, porque a menudo no presenta síntomas. Cuando hay síntomas, son similares a los de la artritis otros trastornos. Estos incluyen: Dolor: Puede deberse al Paget o a la artritis, una complicación de la afección Dolor de cabeza y pérdida de audición: Puede ocurrir cuando la enfermedad de Paget afecta el cráneo Presión sobre los nervios: Puede ocurrir cuando la enfermedad de Paget afecta el cráneo o la columna vertebral Aumento del tamaño de la cabeza, deformidad de una extremidad o curvatura de la columna: Esto puede suceder en casos avanzados Dolor en la cadera: Ocurre si afecta la pelvis o el fémur Daño en el cartílago de las articulaciones, lo que puede provocar artritis En general, la enfermedad de Paget empeora lentamente con el tiempo. No se propaga a los huesos normales. La enfermedad de Paget puede provocar otras complicaciones, como: Artritis: Insuficiencia cardíaca Cálculos renales Problemas del sistema nervioso Osteosarcoma (cáncer de hueso) Dientes sueltos: Ocurre si la enfermedad de Paget afecta los huesos de la cara Pérdida de la visión: Complicación poco común. DIAGNOSTICO Para hacer un diagnóstico, su profesional de la salud va a: Tomar en cuenta su historia clínica y le preguntará sobre sus síntomas Realizar un examen físico Solicitar una radiografía de los huesos afectados. La enfermedad de Paget casi siempre se diagnostica con rayos X Puede solicitar un análisis de sangre con fosfatasa alcalina Puede solicitar una gammagrafía ósea TRATAMIENTO Para evitar complicaciones, es importante encontrar y tratar la enfermedad de Paget temprano. Los tratamientos incluyen: Medicamentos: Existen varios medicamentos diferentes para tratar la enfermedad de Paget. El tipo más común son los bisfosfonatos. Ayudan a reducir el dolor óseo y detienen o hacen más lento el progreso de la enfermedad Cirugía: A veces es necesaria para ciertas complicaciones de la enfermedad. Hay operaciones para: Permitir que las fracturas (huesos rotos) sanen en una mejor posición Reemplazar articulaciones como la rodilla y la cadera cuando hay artritis severa Realinear un hueso deformado para reducir el dolor en las articulaciones que soportan peso, especialmente las rodillas Reducir la presión sobre un nervio si el agrandamiento del cráneo o las lesiones de la columna afectan el sistema nervioso SINDOME DOLOR CRONICO DEFINICION: El dolor crónico puede durar meses o incluso años. El dolor crónico puede interferir con sus actividades cotidianas. Y, debido a que el dolor dura tanto tiempo, las personas que tienen dolor crónico también pueden tener baja autoestima, depresión e ira. CAUSA A veces, el dolor crónico es causado por una vieja lesión o infección, o por una enfermedad. A veces no se conoce la causa del dolor. Las afecciones que pueden desencadenar o causar dolor crónico incluyen: infecciones dolores de cabeza o migrañas problemas de espalda cáncer artritis fibromialgia daño nervioso cirugía previa La depresión y el estrés tienden a empeorar el dolor, incluso el dolor crónico. SÍNTOMAS DEL DOLOR CRÓNICO El dolor crónico puede ocurrir en cualquier parte del cuerpo. Las personas con dolor crónico pueden tener estos tipos de dolor: dolores de cabeza dolor de espalda dolor por el cáncer dolor por la artritis dolor resultante del daño nervioso El dolor se puede describir como: un dolor sordo malestar rigidez punzadas presión palpitaciones ardor disparos A veces, las personas con dolor crónico tienen otros síntomas. Estos podrían incluir sentirse cansado, tener problemas para dormir o cambios en el humor. El dolor en sí a menudo conduce a otros síntomas. Estos incluyen baja autoestima, ira, depresión, ansiedad o frustración. DIAGNOSTICO EL DOLOR CRÓNICO Su médico le preguntará acerca de sus antecedentes de salud. Describir su dolor ayudará a su médico a encontrar el tratamiento adecuado para usted. Dígale dónde se ubica el dolor, qué tan fuerte es y con qué frecuencia ocurre. También hable sobre lo que hace que el dolor mejore o empeore. Su médico realizará un examen físico y puede realizar pruebas para ayudar a determinar la causa de su dolor. TRATAMIENTO DEL DOLOR CRÓNICO El objetivo del tratamiento para el dolor crónico es reducir el dolor y mejorar su capacidad de funcionar. Hay muchos tratamientos disponibles. Por lo general, no le quitarán todo el dolor. Pero pueden reducir cuánto dolor siente y con qué frecuencia ocurre. Algunos de los tratamientos más comunes incluyen: Medicamentos Los medicamentos utilizados para el dolor crónico incluyen analgésicos, antidepresivos y anticonvulsivos. Su médico puede recomendar un analgésico con receta. Asegúrese de seguir las sobre cómo tomar el medicamento. Muchos analgésicos con receta son opioides. Los opioides pueden ser efectivos cuando se toman según las indicaciones. Pero muchas personas que abusan de los opioides se vuelven adictas. La adicción a los opioides es un problema de salud muy grave que puede provocar la muerte. Terapia Hay varios tipos de terapia que pueden ayudar a aliviar su dolor: Fisioterapia: incluye elongaciones y actividades para fortalecer los músculos. Ejercicios de bajo impacto: podrían incluir caminar, nadar o andar en bicicleta. Terapia ocupacional: le enseña cómo seguir su ritmo y hacer las tareas cotidianas de manera diferente. Esto le ayuda a reducir el dolor o evitar a volver a lesionarse. Terapia conductual: métodos que lo ayudan a relajarse y disminuir el estrés. Pueden incluir meditación, tai chi o yoga. ESCLEROSIS MÚLTIPLE DEFINICION: La esclerosis múltiple (EM) es una enfermedad autoinmunitaria que afecta el cerebro y la médula espinal (sistema nervioso central). CAUSAS: La esclerosis múltiple (EM) afecta más a las mujeres que a los hombres. El trastorno se diagnostica con mayor frecuencia entre los 20 y 40 años de edad, pero se puede observar a cualquier edad. La EM es causada por el daño a la vaina de mielina. El daño al nervio es causado por inflamación. La inflamación ocurre cuando las células inmunitarias del propio cuerpo atacan el sistema nervioso. Esto puede ocurrir a lo largo de cualquier zona del cerebro, el nervio óptico o la médula espinal. No se sabe exactamente qué causa la EM. La creencia más frecuente es que los culpables son un virus, un defecto genético, o ambos. Los factores ambientales también pueden jugar un papel. Usted es ligeramente más propenso a presentar esta enfermedad si tiene antecedentes familiares de EM o si vive en una parte del mundo donde esta enfermedad es más común. SÍNTOMAS: Los síntomas varían debido a que la localización y magnitud de cada ataque puede ser diferente. Los episodios pueden durar días, semanas o meses. Los ataques van seguidos de remisiones. Estos son períodos en los que hay una reducción o una desaparición de los síntomas. La fiebre, los baños calientes, la exposición al sol y el estrés pueden desencadenar o empeorar los ataques. Síntomas musculares: Pérdida del equilibrio Espasmos musculares Entumecimiento o sensación anormal en cualquier zona Problemas para mover los brazos y las piernas Problemas para caminar Problemas con la coordinación y para hacer movimientos pequeños Temblor en uno o ambos brazos o piernas Debilidad en uno o ambos brazos o piernas Síntomas vesicales e intestinales: Estreñimiento y escape de heces Dificultad para comenzar a orinar Necesidad frecuente de orinar Urgencia intensa de orinar Escape de orina (incontinencia) Síntomas oculares: Visión doble Molestia en los ojos Movimientos oculares incontrolables Pérdida de visión (usualmente afecta un ojo a la vez) Entumecimiento, hormigueo o dolor: Dolor facial Espasmos musculares dolorosos Sensación de picazón, hormigueo o ardor en brazos y piernas Otros síntomas cerebrales y neurológicos: Disminución del período de atención, de la capacidad de discernir y pérdida de la memoria Dificultad para razonar y resolver problemas Depresión o sentimientos de tristeza Mareos o pérdida del equilibrio Hipoacusia (pérdida de la audición) Síntomas sexuales: Problemas de erección Problemas con la lubricación vaginal Síntomas del habla y de la deglución: Lenguaje mal articulado o difícil de entender Problemas para masticar y tragar La fatiga es un síntoma común y molesto a medida que la EM progresa. Con frecuencia es peor por la tarde. DIAGNOSTICO: Los síntomas de la EM pueden simular los de muchos otros trastornos neurológicos. La EM se diagnostica al determinar si hay signos de más de uno ataque en el cerebro o la médula espinal y al descartar otros padecimientos. El proveedor de atención médica puede sospechar la presencia de EM si hay disminución en el funcionamiento de dos partes diferentes del sistema nervioso central (como los reflejos anormales) en dos momentos diferentes. Un examen del sistema nervioso puede mostrar disminución en la función nerviosa en un área del cuerpo. Alternativamente, la reducción en la función nerviosa puede extenderse a muchas partes del cuerpo. TRATAMIENTO: No se conoce cura para la EM hasta el momento. Sin embargo, existen tratamientos que pueden retrasar la enfermedad. El objetivo del tratamiento es detener su progreso, controlar los síntomas y ayudar a la persona a mantener una calidad de vida normal. Los medicamentos a menudo se toman durante un tiempo prolongado. Estos incluyen: Lo siguiente también puede ser útil para las personas con EM: Fisioterapia, terapia del habla, terapia ocupacional y grupos de apoyo Dispositivos asistenciales, como sillas de ruedas, montacamas, sillas para baños, caminadores y barras en las paredes Un programa de ejercicio planificado a comienzos del proceso del trastorno Un estilo de vida saludable, con una buena nutrición y suficiente descanso y relajación Evitar la fatiga, el estrés, las temperaturas extremas y la enfermedad Dispositivos en la columna pueden reducir el dolor y la contracción en las piernas Síndrome de cola de caballo DEFINICION: El síndrome de cola de caballo o cauda equina debe su nombre a esta parte a la baja de la espalda llamada «cola de caballo» formada por múltiples raíces nerviosas de la médula espinal. La cola de caballo se sitúa a nivel de la última vértebra lumbar y el sacro y sus raíces salen la columna vertebral entre las vértebras. CAUSAS: El síndrome de cola de caballo es causado por la compresión de los nervios de la columna lumbar y un estrechamiento del canal espinal . Esta presión sobre los nervios espinales puede ocurrir por varias causas pero la principal suele ser una hernia de disco. Otras de las posibles causas puede ser la aparición de un tumor situado en la cauda esquina (o cola de caballo), lo que provocaría presión sobre los nervios y daría lugar a la aparición del síndrome de cola de caballo. Además de las causas directas, existen algunos factores de riesgo que pueden aumentar la propensión a sufrir este síndrome: Osteoporosis Defectos congénitos Malformaciones arteriovenosa Un estilo de vida en el que se produzcan caídas de manera frecuente Haber buceado en zonas profundas LOS SIGNOS Y SÍNTOMAS DEL SÍNDROME DE COLA DE CABALLO El síndrome de cola de caballo se manifiesta por dolor lumbar, dolor en la región perineal o en las extremidades inferiores. Estos dolores, a menudo, pueden estar asociados con una pérdida de sensibilidad en los genitales y el ano, en la pi el del perineo y en los muslos. También se pueden manifestar trastornos motores como incapacidad para caminar de puntillas y con los talones, incapacidad para flexionar el muslo sobre la pelvis o, en casos raros, paraplejia. Algunos pacientes también pueden sufrir impotencia, estreñimiento, incontinencia o la incapacidad para orinar. Algunos pacientes manifiestan también sentir hormigueos, adormecimiento de las extremidades o simplemente un cambio notorio de sensibilidad. DIAGNÓSTICO: En una revisión, el médico le preguntará sobre los diferentes síntomas y antecedentes clínicos. Es necesario un examen físico. Si así lo considera, puede que realice también un examen neurológico, que suele consistir en examinar reflejos, visión, fuerza y nivel de salud mental. En ciertos casos, se puede realizar también un examen rectal para verificar la capacidad de contracción del esfín ter. Además de lo anterior, el médico puede solicitar las siguientes pruebas: Resonancia magnética, para tener una imagen clara de las estructuras internas del cerebro y columna vertical. Tomografía computerizada, un sistema de rayos x que permite ver el estado de la columna y el cerebro Mielograma, un contraste para ver la columna vertebral y sus conexiones TRATAMIENTO: Una vez diagnosticado de síndrome de cola de caballo se debe intervenir inmediatamente, ya que algunos síntomas pueden llegar a ser irreversibles. El estado del paciente puede empeorar en tan solo 24 horas. El síndrome de cola de caballo requiere una descompresión quirúrgica de emergencia para reducir o eliminar la presión sobre el nervio. La operación consiste en extraer el tumor o hernia de disco que son los responsables de este síndrome. Uno de los tratamientos más recomendados en la etapa de recuperación es la de fisioterapia de reducación.