Trasplante de Médula Ósea (BMT) para el Tratamiento de
Anuncio

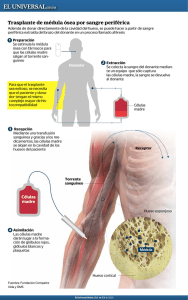
Terapias Biológicas | Trasplante de Médula Ósea | Quimioterapia | Terapia Hormonal | Controlando los Efectos Secundarios | Radiación | Cirugía Trasplante de Médula Ósea (BMT) para el Tratamiento de Cáncer por Mary Calvagna, MS English Version En el proceso de trasplante de médula ósea (BMT), se usa médula ósea de un donador sano para reemplazar la medula ósea dañada de un receptor. La médula ósea puede ser dañada por enfermedades, como leucemia, linfoma, síndromes mielodisplásicos, y mieloma. La médula ósea saludable es esencial para reabastecer de glóbulos rojos, combatir infecciones, y coagular la sangre. El BMT se intentó por primera vez remontándose hasta principios del siglo XIX. La médula ósea se inyectaba e incluso se daba de comer a pacientes en un intento por tratar algunas enfermedades. Aunque ocurrieron algunos resultados positivos, se entendieron poco. Para la década de 1950, hubo un interés renovado en el BMT, y para 1968, se llevó a cabo el primer trasplante de médula ósea por parte de un hermano compatible. Actualmente, más de 4,500 personas en los Estados Unidos reciben trasplantes de médula ósea cada año. ¿Cómo funciona el trasplante de médula ósea? ¿Para qué se usa el trasplante de médula ósea? ¿Cuáles son los tipos de trasplante de médula ósea? ¿Qué implica el trasplante de médula ósea? ¿Cuáles efectos adversos pueden ocurrir con el trasplante de médula ósea? ¿Para tratar cuáles tipos de cáncer se usa el trasplante de médula ósea? ¿Cómo Funciona el Trasplante de Médula Ósea? La médula ósea es un material suave similar a una esponja que se encuentra dentro de algunos huesos, como las cabezas del fémur (hueso del muslo) y húmero (hueso del brazo), el esternón (hueso del pecho), y los huesos de la cadera. La médula ósea contiene células inmaduras llamadas células madre. Las células madre se pueden dividir para formar más células madre o pueden madurar en células sanguíneas: Glóbulos blancos - combaten infecciones Glóbulos rojos - transportan oxígeno y eliminan dióxido de carbono de órganos y tejidos Plaquetas - permiten que la sangre coagule Las células madre se encuentran predominantemente en la médula ósea, pero algunas ocupan el torrente sanguíneo. A éstas se les llama células madre periféricas (PBSC). Si las PBSC se usan en el trasplante, a esto se le conoce como trasplante de células madre periféricas (PBSCT). La sangre del cordón umbilical también contiene células madre que se pueden usar en el trasplante de células madre. Cuando se trasplantan células madre, éstas entran a su sangre periférica y viajan hacia su médula ósea donde reemplazan a células madre dañadas y comienzan a producir células sanguíneas saludables. Una ventaja de usar células madre es que pueden volver a poblar rápidamente el complemento total de sangre y células inmunes. De manera interesante, parece que las células madre implantadas encuentran su propio camino hacia la médula ósea, como si tuvieran un mecanismo buscador colocado. ¿Para Qué Se Usa el Trasplante de Médula Ósea? La quimioterapia y la radioterapia son efectivas contra el cáncer debido a que destruyen células que se dividen Page 1 of 7 Copyright © 2010 EBSCO Publishing. All rights reserved. rápidamente. Uno de los efectos adversos más serios asociado con estas formas de tratamiento para el cáncer, particularmente la quimioterapia de alta dosis, es la destrucción de células madre saludables en la médula ósea. Estas células madre saludables, como las células cancerosas, se dividen rápidamente. La destrucción de células madre saludables, conocida como mielosupresión, puede conllevar a una reducción de glóbulos rojos y blancos y plaquetas que ponga en peligro la vida. En algunos casos, se usa quimioterapia de alta dosis o radiación para destruir intencionalmente la médula ósea como una manera para tratar cánceres que se originan allí. Estos cánceres incluyen las leucemias y linfomas. En otros casos, la médula ósea se destruye como un efecto secundario de la quimioterapia de alta dosis que se dirige hacia cánceres en otra parte del cuerpo. Ejemplos incluyen cánceres de seno metastásicos y cánceres pulmonares de célula pequeña. El BMT nunca se planea para revertir efectos adversos secundarios a otras terapias, pero se usa para esterilizar la médula ósea huésped y después reemplazarla con células normales no malignas. Cuando la médula ósea se destruye completamente por la quimioterapia en una manera no intencionada (es decir, como un efecto secundario no deseado), el BMT no puede revertir esta condición, y da como resultado la muerte. El BMT y PBSCT se usan más frecuentemente en el tratamiento de los siguientes tipos de cáncer: Leucemia linfocítica aguda (ALL) Leucemia mielógena aguda (AML) Leucemia mielógena crónica (CML) Linfoma de Hodgkin Linfoma de no Hodgkin Los papeles del BMT y PBSCT están bajo investigación para los siguientes tipos de cáncer: Mieloma múltiple Cáncer de seno Cáncer testicular Sarcoma de Ewing Tumor de Wilms Melanoma maligno Cáncer pulmonar Cáncer cerebral Cáncer ovárico ¿Cuáles Son los Tipos de Trasplante de Médula Ósea? Trasplante Autologo En un trasplante autologo, se recolectan (cosechan) células madre de su propia sangre periférica o médula ósea y se colocan en almacenamiento de congelación (se criopreservan) antes del tratamiento de cáncer con quimioterapia de alta dosis. Una vez que se completa el tratamiento de quimioterapia, las células madre se vuelven a infundir (colocar de nuevo dentro de su cuerpo) para restaurar la médula ósea y por lo tanto restaurar la producción de glóbulos rojos y blancos y plaquetas. Antes de la reinfusión, las células madre saludables se separan de cualquier célula cancerosa que pueda estar presente en la médula ósea cosechada. Esto se lleva a cabo para evitar volver a introducir células cancerosas dentro de la médula ósea. Sin embargo, nunca se ha demostrado que este proceso filtrador se requiera o sea efectivo. Trasplante Alogenéico En un trasplante alogenéico, usted recibe las células madre de alguien más. El tipo de tejido del donador (que es Page 2 of 7 Copyright © 2010 EBSCO Publishing. All rights reserved. diferente al tipo sanguíneo) debe ser cercanamente compatible al de usted. Existen varios tipos de trasplantes alogenéicos, incluyendo los siguientes: Singenéico - El donador es su gemelo idéntico. Emparentado - El donador está emparentado con usted, por lo general es su hermano. No emparentado - El donador no tiene parentesco con usted. Sólo un gemelo idéntico tiene exactamente el mismo tipo de tejido que el de usted. Cualquier otro hermano con la misma madre y padre biológicos tiene una probabilidad del 25% de ser compatible con su tipo de tejido. Si nadie en su familia es compatible, su médico puede buscar un donador en the National Marrow Donor Program's Registry de 4.5 millones de donadores adultos voluntarios y 15,000 unidades de sangre del cordón umbilical. Índices de Supervivencia Las siguientes tablas enlistan índices aproximados de supervivencia libre de enfermedad a cinco años para trasplantes autologos y alogenéicos. Supervivencia libre de enfermedad significa que usted está vivo sin alguna evidencia de que haya regresado su enfermedad o cáncer. Índices de Supervivencia para Trasplante Autologo Enfermedad Índice de Supervivencia a 5 Años Libre de Enfermedad AML (1ra remisión completa)* 40% al 50% AML (2da remisión completa) 30% al 40% ALL (1ra remisión completa) 40% al 50% ALL (2da remisión completa) 30% CML 10% Linfoma de Hodgkin 20% al 60% Linfoma de No Hodgkin 40% al 60% * Remisión completa (CR) es una reducción en el volumen del tumor en varias clases de magnitud. Además, las examinaciones de médula ósea y los conteos de sangre periférica son normales y no hay leucemia detectable en otra parte del cuerpo. Índices de Supervivencia para Trasplante Alogenéico Enfermedad Índice Libre de Enfermedad a 5 Años AML (1ra remisión completa) 50% al 65% AML (después de la 1ra remisión completa) 25% al 35% ALL (1ra remisión completa) 40% al 60% ALL (2da remisión completa) 30% al 60% CML (crónica) 65% CML (Acelerada) 30% al 45% CML (blástica) 15% Linfoma de Hodgkin 25% al 55% Linfoma de No Hodgkin 20% al 65% Fuente: Otto SE. Oncology Nursing; 2001. Page 3 of 7 Copyright © 2010 EBSCO Publishing. All rights reserved. ¿Qué Implica el Trasplante de Médula Ósea? Obteniendo Médula Ósea Ya sea que el trasplante es alogenéico o autologo, el procedimiento para cosechar la médula ósea es similar. El donador (que puede ser usted o alguien más) recibe anestesia local. Se hacen varios cortes pequeños en la piel sobre el área donde se va a retirar la médula (por ejemplo, la cadera). Se inserta una aguja grande a través de las cortaduras y dentro del centro del hueso para retirar la médula ósea. Este proceso tarda aproximadamente de una a dos horas. La médula ósea cosechada se procesa para retirar sangre y fragmentos de hueso. Si el trasplante es autologo, las células madre utilizables se deben separar de cualquier célula cancerosa residual. Anteriormente, las células cosechadas se mezclaban con agentes quimioterapéuticos o anticuerpos monoclonales. Debido a que este proceso de purga tendía a retirar algunas células madre saludables junto con las células cancerosas, actualmente está siendo reemplazado con otras técnicas que identifican las células deseadas, las separan, y se deshacen de las células cancerosas. Para un trasplante autologo, la médula se puede transfundir inmediatamente de nuevo dentro de usted o se puede criopreservar (congelar) durante muchos años. Para un trasplante alogenéico, la médula se mezcla con el conservador DMSO y se criopreserva hasta que sea trasplantada. Obteniendo Células Madre en Sangre Periférica Se usa un proceso llamado aféresis o leucoféresis para obtener células madre en sangre periférica para trasplante. Durante cuatro a cinco días antes del procedimiento, el donador (que puede ser usted o alguien más) puede recibir medicamentos para incrementar el número de células madre liberadas dentro del torrente sanguíneo. Durante la aféresis, se coloca un catéter en una vena grande en el cuello o área del pecho o se coloca una aguja dentro de una vena grande en el brazo. Se retira sangre y se envía a través de una máquina que retira las células madre. La sangre se regresa al donador y se almacenan las células madre recolectadas. La aféresis tarda aproximadamente de cuatro a cinco horas. Las células recolectadas, las cuales pueden requerir tratamiento para retirar células no deseadas, se congelan hasta que sean trasplantadas. Actualmente, la recolección de células madre en sangre periférica es el método preferido de cosecha de células madre para trasplante. Trasplantando las Células Madre Los detalles del procedimiento de trasplante varían con el cáncer que se va a tratar. Para preparar a su cuerpo para recibir el trasplante, generalmente se requiere un régimen de condicionamiento antes de cualquier trasplante. Esto implica el uso de radioterapia y quimioterapia de alta dosis para destruir el cáncer original y crear espacio en la cavidad de la médula para que las células madre trasplantadas crezcan y se dupliquen. Después del régimen de condicionamiento, usted recibirá las células madre a través de un catéter venoso central, que por lo general se coloca en el pecho o cuello. A esta parte del procedimiento se le llama proceso de rescate. ¿Cuáles Efectos Adversos Pueden Ocurrir Con el Trasplante de Médula Ósea? Usted puede experimentar efectos secundarios asociados con el procedimiento de trasplante. La mayoría de eventos adversos son causados por el régimen de condicionamiento. Las principales complicaciones asociadas con el trasplante son: Page 4 of 7 Copyright © 2010 EBSCO Publishing. All rights reserved. Fracaso o rechazo de injerto Infección Neumonitis Enfermedad veno-oclusiva Enfermedad injerto contra huésped Reaparición de la enfermedad Efectos secundarios a corto plazo Muerte Fracaso de Injerto El fracaso o rechazo de injerto es la insuficiencia para regresar a la recuperación de la médula o la pérdida de función medular después del periodo inicial de recuperación. Éste es un evento relativamente raro, con una incidencia del 5% al 15%. Si esto ocurre, su médico podría considerar volver a trasplantar. Infección La infección es el efecto secundario más común del trasplante. El cincuenta por ciento de todas las infecciones ocurren en las primeras cuatro a seis semanas después del trasplante. Por lo general, lo que conlleva a infecciones son las bacterias de su piel o tracto gastrointestinal. La fiebre es el principal síntoma. Ocurren infecciones micóticas, pero son mucho menos comunes y representan aproximadamente del 10% al 15% de infecciones sistémicas. Los síntomas de una infección micótica incluyen una tos seca, sin flemas y un cambio en los sonidos de respiración. Usted podría recibir fluconazol (un agente antihongos) para prevenir infecciones. También pueden ocurrir infecciones virales. El virus del herpes simple (HSV), el cual permanece inactivo en muchas personas, se puede reactivar. Otros virus asociados con el trasplante incluyen citomegalovirus y virus de varicela-zóster. Usted puede recibir medicamentos antivirales para ayudar a prevenir o tratar estas infecciones. Para ayudar a prevenir infecciones, su equipo en el cuidado de la salud probablemente hará lo siguiente: Mantener un entorno protector Ayudarle a mantener buena higiene Monitorear frecuentemente sus signos vitales y realizar examinaciones completas Neumonitis La neumonitis intersticial representa el 40% de las muertes por trasplante. Por lo general, este tipo de neumonía ocurre en los primeros 100 días después del trasplante. Las infecciones bacterianas representan del 20% al 50% de los casos. La causa viral más común es el citomegalovirus. Los factores de riesgo para desarrollar neumonitis intersticial incluyen los siguientes: Uso de medicamentos inmunosupresores. Daño pulmonar, que puede ser el resultado de la radiación usada en el régimen de condicionamiento. Irradiación corporal total. Presencia de infecciones oportunistas - Éstas son infecciones que sacan ventaja del hecho de que las defensas normales del cuerpo están comprometidas. Normalmente, su sistema inmune debería ser capaz de combatir estas infecciones. Los síntomas incluyen fiebre, tos seca sin flemas; y falta de aliento. La neumonitis se controla con medicamentos. Enfermedad Veno-oclusiva (VOD) La enfermedad veno-oclusiva (VOD) es una complicación del régimen de condicionamiento para BMT. Ocurre aproximadamente en el 20% de personas que se someten a BMT alogenéico y el 10% de personas que se someten a BMT autologo. En la VOD, hay oclusión (obstrucción completa) de las venas centrales del hígado, lo cual Page 5 of 7 Copyright © 2010 EBSCO Publishing. All rights reserved. provoca congestión venosa y daño a las células hepáticas. Los síntomas incluyen aumento de peso, hígado agrandado, dolor en la parte superior del abdomen, niveles sanguíneos elevados de bilirrubina, y ascitis (acumulación de líquido en los espacios entre los tejidos y órganos en el abdomen). Enfermedad Injerto contra Huésped (GVHD) La enfermedad injerto contra huésped, una reacción mediada por el sistema inmune, puede ocurrir después de un trasplante alogenéico. Los glóbulos blancos en la médula del donador identifican a sus células como extrañas y las atacan. Por lo general, esta condición se trata con esteroides u otros agentes inmunosupresores. La GVHD se divide en aguda y crónica: Aguda - Esta ocurre dentro de los 100 días después del trasplante. Los órganos hacia los que se dirige son la piel, el tracto gastrointestinal, y el hígado. Crónica - Por lo general, ésta ocurre más de 100 días después del trasplante. Casi cada órgano puede ser afectado por la GVHD crónica. Recurrencia de Cáncer La recurrencia (recaída) de cáncer es el problema más significativo después del BMT. La recaída es más común después de un trasplante autologo. Esto puede ser a causa de células malignas "escondidas" en las células madre trasplantadas. La recurrencia de la enfermedad es el principal factor relacionado con la mortalidad a largo plazo, lo cual significa la muerte más de tres meses después del trasplante. Efectos Secundarios a Corto Plazo Los efectos secundarios a corto plazo que usted podría experimentar mientras se somete a este procedimiento incluyen náusea, vómito, fatiga, pérdida de apetito, úlceras bucales, pérdida de cabello, y reacciones cutáneas. Podrían ocurrir efectos secundarios adicionales. Hable con su profesional en el cuidado de la salud para recibir información y detalles específicos de su régimen de tratamiento. ¿Para Tratar Cuáles Tipos de Cáncer Se Usa el Trasplante de Médula Ósea? Para conocer detalles acerca del uso de trasplante de médula ósea para tipos específicos de cáncer, vea los siguientes artículos: Linfoma de Hodgkin Leucemia Mieloma múltiple Síndrome mielodisplásico Linfoma de No Hodgkin REFERENCIAS: Bone marrow transplantation and peripheral blood stem cell transplantation: questions and answers. National Cancer Institute website. Disponible en: http://cis.nci.nih.gov/fact/7_41.htm ...(Click grey area to select URL) Accedido diciembre 7, 2002. DeVita VT, Hellman S, Rosenberg SA, eds. Cancer: Principles & Practice of Oncology. 6th ed. Philadelphia, PA: Lippincott Williams & Wilkins; 2001:2779-2793. Otto SE. Oncology Nursing. 4th ed. St. Louis, MO: Mosby, Inc; 2001: 731-759. Anterior | Siguiente Page 6 of 7 Copyright © 2010 EBSCO Publishing. All rights reserved. Ultima revisión September 2009 por Mohei Abouzied, MD Last Updated: 9/30/2009 Page 7 of 7 Copyright © 2010 EBSCO Publishing. All rights reserved.