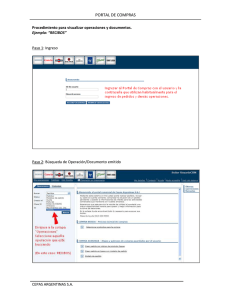
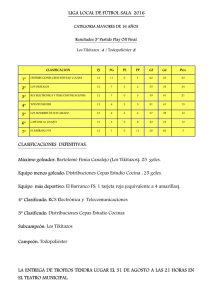
- Ninguna Categoria
Ver/Descargar
Anuncio
Procedimientos en Microbiología Clínica Recomendaciones de la Sociedad Española de Enfermedades Infecciosas y Microbiología Clínica 58 57 Diagnóstico microbiológico de Técnicas microbiológicas de detección de microorganismos en la infección por elmultirresistentes virus del animales, alimentos y muestras ambientales papiloma humano Editores Coordinador Autores Emilia Cercenado Mansilla Rafael Cantón Cantón Moreno Moreno Rafael Carmen Torres Manrique María Luisa Mateos Lindemann TeresaLuisa M. Coque González María Mateos Lindemann Lorena López Cerero Sonia Pérez-Castro Miguel Angel Moreno Romo María Teresa Pérez-Gracia Carmen Torres Manrique Manuel Rodríguez-Iglesias ISBN: 978-84-617-3988-2 EDITORES: Emilia Cercenado Mansilla. Servicio de Microbiología. Hospital General Universitario Gregorio Marañón. Madrid. Rafael Cantón Moreno, Servicio de Microbiología. Hospital Universitario Ramón y Cajal e Instituto Ramón y Cajal de Investigación Sanitaria (IRYCIS). Madrid. SUGERENCIA DE CITACIÓN: Coque González, T.M., López Cerero, L., Moreno Romo, M.A., Torres Manrique, C. Técnicas microbiológicas de detección de microorganismos multirresistentes en animales, alimentos y muestras ambientales. 2016. 58. Torres Manrique, C. (coordinadora). Procedimientos en Microbiología Clínica. Cercenado Mansilla E, Cantón Moreno R (editores). Sociedad Española de Enfermedades Infecciosas y Microbiología Clínica (SEIMC). 2016. AVISO: Reservados todos los derechos. Los documentos SEIMC o cualquiera de sus partes no podrán ser reproducidos, almacenados, trasmitidos, distribuidos, comunicados públicamente o transformados mediante ningún medio o sistema sin la previa autorización de sus responsables, salvo excepción prevista por la ley. Cualquier publicación secundaria debe referenciarse incluyendo “Este documento ha sido elaborado por la SEIMC (Sociedad Española de Enfermedades Infecciosas y Microbiología Clínica) y su contenido puede encontrase en la página web www.seimc.org” Procedimientos en Microbiología Clínica Recomendaciones de la Sociedad Española de Enfermedades Infecciosas y Microbiología Clínica Editores: Emilia Cercenado Mansilla Rafael Cantón Moreno 5 8 . TÉ C N IC A S M I CR O BI O L Ó G I CA S D E D E T E C C IÓN D E MI CRO O RG A NI SMO S M U LT I R R E S I S T E N T E S E N A N I M A L E S , ALIMENTOS Y MUESTRAS AMBIENTALES. 2016 Coordinador: Carmen Torres Manrique 1 Autores: Teresa M. Coque González Lorena López Cerero Miguel Angel Moreno Romo Carmen Torres Manrique 2 3 4 1 Área Bioquímica y Biología Molecular, Universidad de La Rioja, Logroño. 2Servicio de Microbiología, Hospital Universitario Ramón y Cajal de Madrid, Madrid (IRYCIS). CIBER en Epidemiología y Salud Pública. 3Unidad de Gestión Clínica de Enfermedades Infecciosas y Microbiologia Clínica. Hospital Virgen Macarena, Sevilla. 4Departamento de Sanidad Animal, Facultad de Veterinaria, Universidad Complutense de Madrid (UCM) y Centro de Vigilancia Sanitaria Veterinaria, UCM. 1 ÍNDICE DEL DOCUMENTO CIENTÍFICO 1. Introducción........... ...................................................................................................................................5 2. Implicación de los microorganismos multirresistentes de origen animal, alimentario o ambiental en salud humana y aspectos epidemiológicos.................................................................................5 2.1. Enterobacterias productoras de betalactamasas de espectro extendido (BLEEs) y de betalactamasas de tipo AmpC de codificación plasmídica (pAmpC)..........................................................................................5 2.2. Enterobacterias y bacilos gramnegativos no fermentadores (BGNNF) productores de carbapenemasas.........6 2.3. Otros determinantes de resistencia emergentes en enterobacterias: colistina y fosfomicina..........8 2.4. Staphylococcus aureus resistente a la meticilina (SARM)...............................................................9 2.5. Enterococos resistentes a la vancomicina (ERV)...........................................................................11 3. 4. Toma de la muestras para el estudio de microorganismos multirresistentes en animales, alimentos y DOCUMENTO medioambiente...... .................................................................................................................................12 3.1. Recogida de muestras.....................................................................................................................12 3.1.1. Muestras de animales...............................................................................................................12 3.1.2. Explotaciones ganaderas..........................................................................................................14 3.1.3. Muestras de alimentos..............................................................................................................14 3.1.4. Otras muestras ambientales (agua, suelo, aire).......................................................................14 3.2. Envío y conservación de muestras..................................................................................................15 3.3. Procesamiento inicial de las muestras............................................................................................15 Procesamiento de la muestra para el aislamiento de microorganismos multirresistentes......................15 4.1. Enterobacterias productoras de BLEE y de betalactamasas pAmpC............................................15 4.2. Enterobacterias y bacilos gramnegativos no fermentadores (BGNNF) productores de carbapenemasas....17 4.3. Staphylococcus aureus resistente a la meticilina................................................................................18 4.4. Enterococos resistentes a la vancomicina.......................................................................................19 5. Valoración de resultados.........................................................................................................................20 6. Bibliografía...............................................................................................................................................23 DOCUMENTO TÉCNICO 1. PNT-MAA-01. Recogida y procesamiento de muestras de animales, alimentos y medioambiente para la detección de bacterias resistentes a antimicrobianos 4 DOCUMENTO CIENTÍFICO 1. INTRODUCCIÓN generalmente de codificación plasmídica, y, en segundo lugar, las betalactamasas de tipo AmpC de codificación cromosómica o plasmídica. El espectro de hidrólisis varía entre los dos grupos de enzimas (ver Procedimientos en Microbiología de la SEIMC nº 38). Los plásmidos que albergan genes codificantes de estas enzimas contienen frecuentemente determinantes de resistencia a antibióticos de diferentes familias, como cotrimoxazol, tetraciclinas, aminoglicósidos, quinolonas e inhibidores de betalactamasas, entre otros. Los aislados portadores de este tipo de plásmidos muestran con relativa frecuencia altos niveles de resistencia a quinolonas (ácido nalidíxico y ciprofloxacino) debido a mutaciones en las regiones QRDR (Quinolone Resistance Determining Region) de las topoisomerasas. Todo ello confiere un patrón de multirresistencia que reduce drásticamente las opciones terapéuticas. La resistencia a los antibióticos es un grave problema de Salud Pública que pone en peligro el tratamiento de infecciones causadas por diferentes especies de microorganismos, incluidas muchas bacterias oportunistas. En el ámbito clínico hay mecanismos de resistencia que preocupan a la comunidad científica y a las autoridades sanitarias, como es el caso de las betalactamasas de espectro extendido (BLEE) y las betalactamasas de tipo AmpC de codificación plasmídica (pAmpC) en enterobacterias, o el caso de las carbapenemasas y de la resistencia plasmídica a la colistina en enterobacterias o en bacilos gramnegativos no fermentadores (BGNNF), o los casos de Staphylococcus aureus resistente a la meticilina (SARM) y de Enterococcus con resistencia adquirida a la vancomicina (ERV), entre otros. Existe una amplia diseminación de los aislados productores de BLEE y pAmpC y su prevalencia es variable en humanos, animales y medioambiente. En las últimas décadas, existe una gran preocupación ante el riesgo de diseminación de microorganismos resistentes a diferentes familias de antibióticos a través de la cadena alimentaria y sus potenciales efectos para la salud humana. Esta preocupación empezó alrededor de 1990 cuando se describieron los primeros ERV con el genotipo vanA y ha aumentado en los últimos 25 años, especialmente por la emergencia y diseminación de ciertos mecanismos de resistencia en animales, alimentos y medioambiente, como es el caso de las BLEEs, pAmpC, carbapenemasas, y de ciertas líneas genéticas de SARM, entre otros. En este documento se hará referencia especialmente a estos mecanismos de resistencia y grupos de microorganismos. Aunque existen otros temas de interés relacionados con la multiresistencia en animales, no serán abordados en el documento. a) Prevalencia en individuos hospitalizados e individuos sanos: el número de aislados portadores de este tipo de determinantes de resistencia ha ido aumentando de forma exponencial desde finales del siglo XX en todo el mundo. En Europa, la prevalencia de Escherichia coli y Klebsiella pneumoniae resistente a cefalosporinas de tercera generación (C3G) en aislados clínicos de muestras invasivas en 2014 fue del 4,8% y 28% respectivamente, siendo la mayoría productores de BLEE (ECDC, 2014). El último estudio multicéntrico nacional reflejaba un aumento de la prevalencia de E. coli productor de BLEE en España entre 2000 y 2006. La evidencia científica de que la cadena alimentaria estaba relacionada o podría contribuir con el aumento de infecciones en humanos por enterobacterias productoras de BLEEs y productoras de betalactamasas pAmpC ha ido creciendo en los últimos años. 2.IMPLICACIÓN DE LOS MICROORGANISMOS MULTIRRESISTENTES DE ORIGEN ANIMAL, ALIMENTARIO O AMBIENTAL EN SALUD HUMANA Y ASPECTOS EPIDEMIOLÓGICOS b) Prevalencia en animales de producción y productos cárnicos: de forma paralela a lo que ocurre en personas, los hallazgos de este tipo de aislados en animales de producción y productos alimenticios vendidos al por menor han ido aumentando en los últimos años. La relación encontrada abarca por una parte patógenos zoonósicos como Salmonella, pero sobre todo especies como E. coli extraintestinal. En 2004 se describe por vez primera un aislado de E. coli productor de TEM-52 en carne de ternera cruda procedente de Alemania. Este descubrimiento 2.1. ENTEROBACTERIAS PRODUCTORAS DE BETALACTAMASAS DE ESPECTRO EXTENDIDO (BLEEs) Y DE BETA-LACTAMASAS DE TIPO AmpC DE CODIFICACIÓN PLASMÍDICA (pAmpC) Los mecanismos más frecuentes de resistencia a cefalosporinas de tercera generación en Enterobacteriaceae son la producción de BLEEs, 5 DOCUMENTO CIENTÍFICO había sido precedido por la detección en la red veterinaria que monitoriza los niveles de resistencia en España (VAV) de aislados productores de BLEE en animales, donde se observó que un 1,6% de los aislados de E. coli eran productores de BLEE en 2001. Posteriormente, este índice alcanzaba un 2% en animales enfermos y un 6% en sanos en 2003, tratándose principalmente de cerdos y aves. Al analizar las muestras de carne cruda vendidas al por menor, sobre todo las de origen aviar, la prevalencia de muestras contaminadas por E. coli productor de BLEE también ha ido incrementándose en los sucesivos análisis que se han ido realizando en nuestro país: 57% en 2004-2006, 63% en 2007 y 93% en 2010. Estas últimas cifras coinciden con otros estudios similares recientes llevados a cabo tanto en nuestro país, como en otros países europeos o del norte de África. La detección en muestras cárnicas de E. coli productor de pAmpC es baja tanto en España como en Europa, pero en cambio estos tipos de determinantes son prevalentes en el norte de América, especialmente asociados a la diseminación de la variante CMY-2. tratamiento secundario, portadores de los mismos tipos de enzimas y en ocasiones los mismos linajes que en infecciones humanas de la misma área. Los porcentajes más altos corresponden a muestras de efluentes procedentes de centros hospitalarios. Varios estudios muestran una reducción en el número de E. coli BLEE-positivo tras el tratamiento de aguas residuales, pero no su completa eliminación. f) Análisis de aguas superficiales: la fuente de contaminación de ríos, lagos y zonas de baño marítimas suelen ser efluentes de vertidos de origen humano o animal, en los que se produce un efecto de dilución. Se han detectado en ríos y lagos los mismos tipos de E. coli BLEE-positivo (filogrupo y enzima) que en las fuentes de vertido municipal próximas. En cuanto a las aguas de tipo recreativo en la proximidad de granjas o vertidos municipales pueden ser también un riesgo, a pesar de la dilución a partir de la fuente. Los estudios comparativos de aislados clínicos y comensales de origen humano y los procedentes de la cadena alimentaria o de animales muestran que existen grupos genéticos y plásmidos comunes en ambos grupos. Además, en ocasiones se han detectado las mismas cepas. El estudio de este tipo de aislados en alimentos y animales se hace imprescindible para analizar la magnitud y para tener datos que orienten hacia la posible direccionalidad de la dispersión, así como para medir el impacto en salud humana y monitorizar el impacto de medidas correctoras. c) Prevalencia en animales de compañía: la mayoría de la información disponible en este tipo de animales corresponde a hallazgos ocasionales en colecciones de aislados o muestras de heces y existen pocos estudios de frecuencia sistemáticos. La mayoría de estos estudios se han realizado en Europa, y muestran prevalencias que varían desde 0,6% a 5%. En el caso de China, este índice alcanza el 40% en gatos y perros sanos. En cuanto a los caballos, la prevalencia detectada en algunos centros hípicos llega al 11% de los animales. 2.2. ENTEROBACTERIAS Y BACILOS GRAMNEGATIVOS NO FERMENTADORES (BGNNF) PRODUCTORES DE CARBAPENEMASAS d) Prevalencia en animales salvajes: se han llevado a cabo análisis muy extensos en muestras procedentes de aves recogidas en Portugal donde se documentan porcentajes en torno al 20%, o incluso superiores en algunos estudios. En general, se han obtenido cifras más altas en animales relacionados con entornos urbanizados, sobre todo aves asociadas a vertederos y aguas residuales como gaviotas, y por otra parte ratas urbanas. En cambio, en otros animales como cérvidos, pequeños rumiantes, roedores, depredadores grandes y pequeños, reptiles y anfibios su detección es infrecuente (<2%). Las carbapenemas son antibióticos betalactámicos de amplio espectro utilizados como última alternativa en el tratamiento de infecciones graves causadas por enterobacterias o BGNNF en humanos. El aumento de microorganismos resistentes a carbapenemas es un gravísimo problema de Salud Pública, como indica el hecho de se han incluido como microorganismos de declaración obligatoria en algunas Comunidades Autónomas (http://www.madrid.org/cs/ Satellite?blobcol=urldata&blobheader=application% 2Fpdf&blobheadername1=Content-disposition&blo bheadername2=cadena&blobheadervalue1=filena me%3DPLAN+PREVENCI%C3%93N+Y+CONTRO L+EPC+CM_v1_sept+2013.pdf&blobheadervalue2 =language%3Des%26site%3DPortalSalud&blobke y=id&blobtable=MungoBlobs&blobwhere=1352838 e) Estudios de aguas residuales: diversos estudios europeos en diferentes países incluido España, han descrito la detección de aislados de E. coli productores de BLEE en aguas residuales tras 6 DOCUMENTO CIENTÍFICO 664739&ssbinary=true) o el de estar catalogados por los Centers for Disease Control (CDC) como microorganismos con un nivel de amenaza para la Salud Pública de “urgente” en el caso de enterobacterias y de “serio” en el caso de BGNNF (http://www. cdc.gov/drugresistance/threat-report-2013/pdf/arthreats-2013-508.pdf#page=69). Se han detectado aislados productores de carbapenemasas en humanos, animales y medioambiente con una variabilidad geográfica importante. a) Presencia/detección en humanos: la diseminación de cepas, genes y/o elementos genéticos móviles portadores de carbapenemasas ha sido extensamente documentada en diferentes áreas geográficas. Sin embargo, la heterogeneidad de los métodos de aislamiento y detección así como la sobre-representación de K. pneumoniae, recomiendan una interpretación prudente de los datos disponibles. Se ha detectado transmisión entre pacientes de la misma o diferente institución a nivel nacional e internacional (ECDC, 2011) y un aumento de los datos de ERC (principalmente K. pneumoniae y E. coli) en Europa (especialmente destacable en Italia, Grecia, Hungría y Chipre), Estados Unidos y Asia. Además de K. pneumoniae y de E. coli, la diseminación de aislados de Salmonella serovar Kentucky ST198-X1 productores de OXA-48 y VIM-2 ha sido extensamente documentada en el norte de África. Estas cepas suelen ser resistentes a fluoroquinolonas, y exhiben reducida sensibilidad a carbapenemas, lo cual dificulta considerablemente su detección. La resistencia a carbapenemas puede ser intrínseca (baja permeabilidad de la membrana celular, baja afinidad de las proteínas de unión a penicilina (PBPs), presencia de bombas de eflujo o de enzimas modificantes específicas de especie), o adquirida (enzimas modificantes asociadas a elementos móviles). Las enzimas capaces de hidrolizar carbapenemas se denominan carbapenemasas y son betalactamasas que hidrolizan todos los agentes betalactámicos incluidas las carbapenemas y el aztreonam. Se clasifican en dos grandes grupos atendiendo a su perfil hidrolítico, i) las serina-carbapenemasas, con una serina en su sitio activo, y ii) las metalo-betalactamasas (con Zn en su sitio activo). El grupo de las serina-carbapenemasas pertenece a las enzimas de clase A y D de la clasificación de Ambler y a los grupos 2f y 2df de la clasificación funcional de Bush y Jacoby. El grupo de las metalobetalactamasas corresponde a la clase B de Ambler y a los subgrupos 3a y 3b de Bush. Las carbapenemasas más frecuentemente detectadas en humanos son KPC (clase A), VIM, IMP y NDM (clase B), y OXA-23 y OXA-48 (clase D). La mayoría de estas enzimas están codificadas por genes localizados en elementos genéticos móviles en todas las especies de Enterobacteriaceae (principalmente en K. pneumoniae), y en genes cromosómicos y/o plasmídicos de Pseudomonas aeruginosa, y Acinetobacter baumannii. También se ha documentado la producción de carbapenemasas en especies de los géneros Aeromonas spp. y Vibrio spp. Se han descrito cepas de Salmonella Cubana, Salmonella Kentucky, Salmonella Saintpaul, Salmonella Senftenberg y Salmonella Westhampton productoras de KPC-2, VIM-2, OXA-48 o NDM-1 asociadas a infecciones en humanos. Aunque el origen no se pudo documentar, estas especies son tradicionalmente consideradas como microorganismos potencialmente zoonósicos. b) Presencia/detección en animales de producción: la primera descripción de bacterias productoras de carbapenemasas adquiridas en animales corresponde a 4 aislados de Salmonella infantis (6,7:r:1,5) detectados durante un estudio longitudinal realizado durante 2011-2012 en tres granjas de Alemania (cerdos y pollos de engorde). El estudio fue diseñado originalmente para la detección de productores de BLEEs/AmpC, identificándose algunas cepas productoras de ACC-1, con sensibilidad disminuida a carbapenemas (la resistencia se expresada cuando el cultivo bacteriano se realizaba en medios líquidos suplementados con imipenem y/o ertapenem), las cuáles portaban los genes de VIM-1 en un plásmido IncH2. Poco después, se identificaron también en Alemania dos aislados de E. coli del filogrupo A (ST88) productores de VIM-1 y AAC-1, El riesgo de diseminación de enterobacterias resistentes a carbapenemas (ERC) desde el hospital a la comunidad y al medio ambiente es una de las principales amenazas en Salud Pública. La presencia de bacterias productoras de carbapenemasas adquiridas ha sido descrita de forma esporádica en animales de granja, animales de compañía, animales salvajes, ectoparásitos y muestras medioambientales, aunque no se ha documentado aún en muestras de alimentos, con la excepción de muestras de marisco importadas de Asia en especies no incluidas en los programas de vigilancia (OXA-48 en S. maltophilia y Pseudomonas spp. o VIM1 en Pseudomonas putida). 7 DOCUMENTO CIENTÍFICO uno de ellos en una de las granjas de cerdos donde había sido aislada la cepa de Salmonella anteriormente mencionada. Los aislados tenían un patrón de campo pulsado similar y un contenido de plásmidos diferente. Los genes blaVIM y blaACC-1 estaban localizados en un plásmido IncH2 que también portaba resistencia a estreptomicina, sulfonamidas, y tetraciclina. En un estudio posterior realizado en esta granja, se obtuvieron otros aislados de E. coli portadores del mismo tipo de plásmido a partir de heces de cerdos, abono, insectos y botas de los granjeros. Algunos estudios han descrito la detección de Salmonella Teko, Salmonella Weltevreden y Salmonella Saintpaul resistentes a carbapenemas en vegetales en la India; y Salmonella Paratyphi B variant Java, Salmonella Saintpaul y Salmonella Virchow en búfalos y vacas de Asia. de compañía es también esporádica. Se ha descrito una cepa de P. aeruginosa ST308 productora de IMP-45 en un paciente hospitalizado y en varios perros de China que sugieren la transferencia personas-animales. En un estudio de vigilancia epidemiológica en 20 caballos hospitalizados, algunos previamente tratados con penicilina, realizado en Bélgica en 2012 se ha revelado la presencia de Acinetobacter spp. productor de OXA-23 en diferentes animales. La cepa fue resistente a imipenen (CMI de 16 mg/L) y también a otros betalactámicos, tetraciclinas, sulfonamidas, trimetoprim y gentamicina. d) Animales de vida libre: los animales de vida libre pueden ser reservorios de este tipo de microorganismos. En un análisis reciente de la colección alemana de cepas de Salmonella de referencia que incluía 184 Salmonella spp. con resistencia a antibióticos betalactámicos de alimentos y animales, se detectó un aislado con sensibilidad disminuida a carbapenemas (CMIs de 0,25, 0,5 y 0,125 mg/L a imipenem, ertapenem y meropenem, respectivamente) procedente de un milano negro. Dicha cepa fue identificada como Salmonella Corvallis y exhibió resistencia a imipenem al crecer en Luria-Bertani suplementado con 16 mg/L de imipenem. La cepa portaba un plásmido conjugativo IncA/C de 180kb, con los genes de NDM-1 y CMY-16. El milano negro es un ave migratoria que vive cerca del agua y pasa los veranos en España y los inviernos en el norte de África, viajando bien a través de Gibraltar o el mar Negro cruzando los Balcanes. Esta región tiene una alta incidencia de Salmonella Corvallis y de bacterias portadoras de blaNDM-1. c) Animales de compañía: hasta la fecha, se han documentado cepas productoras de NDM-1 y OXA48 en E. coli y K. pneumoniae. Se documentó la detección de bacterias productoras de OXA-48 (3 E. coli y 5 K. pneumoniae) en 6 perros tratados con ampicilina, amoxicilina-clavulánico o cefotaxima en un estudio que incluía 1175 cepas de E. coli y 136 de Klebsiella spp. aislados de muestras de animales de granja y de compañía realizado en Alemania durante 2012. Los aislados de K. pneumoniae y de E. coli también eran productores de otras beta-lactamasas de tipo BLEE (CTX-M-15, CTX-M-1, o SHV-12) o pAmpC (CMY-2). El gen blaOXA-48 se localizó en un plásmido IncL/M de 60-kb y los aislados positivos para este gen también portaban genes plasmídicos de resistencia a quinolonas (aac(6´)1b-cr, oqxA o qnrB2). e) Aguas residuales, aguas de recreo, depuradoras, lagos, ríos: numerosos estudios han descrito la presencia de carbapenemasas de clase A (KPC-2, GES-5, BIC-1, IMI-2), clase B (VIM-1, VIM-2, VIM13, IMP-8, IMP-10, IMP-13, NDM-1) y clase D (OXA23) en muy diferentes especies de enterobacterias, BGNNF, Aeromonas spp. y Vibrio spp. en diversas muestras de aguas y hábitats. En un estudio realizado en Estados Unidos en 20082009 que incluía aislados de diferentes clínicas veterinarias se detectaron cepas de E. coli portadoras de blaNDM-1 y blaCTX-M-15 en cinco perros y un gato, con reducida sensibilidad a ceftazidima, cefotaxima y meropenem (CMI ≥16, 16 y 0,5-16 mg/L, respectivamente). Recientemente se ha documentado la presencia de K. pneumoniae ST274 portadora de un plásmido de 250kb que contiene genes que confieren resistencia a metales pesados y a diferentes familias de antibióticos, incluidos quinolonas, trimetoprim, aminoglucósidos, sulfonamidas, tetraciclinas y betalactámicos (genes blaCTX-M-15 y blaNDM-1). Una de las regiones de este plásmido fue idéntica a la de un plásmido de origen clínico descrito en Marruecos, subrayando así el riesgo de transmisión entre diferentes hospedadores. La detección de Pseudomonas spp. y Acinetobacter spp. productoras de carbapenemasas en animales 2.3. OTROS DETERMINANTES DE RESISTENCIA EMERGENTES EN ENTEROBACTERIAS: COLISTINA Y FOSFOMICINA Recientemente se ha detectado resistencia a polimixinas mediada por un determinante plasmídico, que codifica una fosfoetanol transferasa (mcr-1) en aislados de E. coli y K. pneumoniae y Salmonella spp de origen animal (carnes y muestras fecales) y con 8 DOCUMENTO CIENTÍFICO posterioridad en vegetales, en aislados ambientales de agua de superficie y con menor frecuencia en cepas clínicas aisladas de humanos. Por otra parte, los genes fosA, fosB, fosC, que codifican varias transferasas y la resistencia de alto nivel a fosfomicina, se han encontrado en plásmidos que covehiculizan genes blaCTX-M en aislados de animales y muestras cárnicas, siendo fosA3 la variante más frecuente. Estos dos determinantes, mcr-1 y fosA3, son más frecuentes en países asiáticos, especialmente en China, pero el gen mcr-1 se ha detectado en animales en Europa y fosA3 en aves migratorias. de Vigilancia Europeo de Resistencias (EARS-Net) sobre la prevalencia de SARM invasivo, se observa que existe un gradiente de Norte a Sur. En países del norte como Finlandia, Suecia y Noruega la incidencia es menor (<1%), mientras que en la mayoría de países centro-europeos se encuentran valores medios (10-25%) y en países del sur como Portugal, Italia o Grecia se estima un porcentaje de SARM entre el 25 y el 50%. En España aunque los valores de años anteriores estaban en torno al 25-50%, a partir del 2011 se sitúan en el rango de valores medios (10-25%). Estas diferencias pueden ser debidas a las distintas políticas de uso de antibióticos, la diferente presión selectiva y los programas de control de la infección. 2.4. Staphylococcus aureus RESISTENTE A LA METICILINA (SARM) Desde los años 1990, la epidemiología de este microorganismo ha sufrido importantes cambios habiéndose documentado progresivamente desde entonces infecciones causadas por SARM en personas sin contacto con el ámbito hospitalario. Estas cepas, denominadas SARM-AC (SARM asociado a la comunidad), no solían presentar fenotipos de multirresistencia pero sí eran más virulentas identificándose en muchas de ellas la leucocidina de Panton-Valentine (LPV). Actualmente, estas cepas consideradas comunitarias son frecuentemente aisladas en muchos hospitales y la diferenciación entre ellas y las cepas SARM-AH (SARM asociados al hospital) es cada día más difícil. Staphylococcus aureus coloniza con frecuencia la piel y las mucosas de personas sanas, aunque también es un agente patógeno oportunista importante que puede estar implicado en procesos infecciosos de diversa gravedad o en toxiinfecciones alimentarias. La prevalencia de cepas de S. aureus resistentes a la meticilina (SARM) en el ámbito hospitalario, es elevada, especialmente en ciertos países, y esto supone un gran problema terapéutico ya que implica resistencia a casi todos los antibióticos betalactámicos (con escasas excepciones como la ceftarolina o el ceftobiprol). Las cepas de SARM producen una proteína de unión a la penicilina modificada, codificada por el gen mecA, PBP2a, que presenta baja afinidad por los antibióticos betalactámicos. Además, SARM es capaz de adquirir genes de resistencia a otras familias de antibióticos como aminoglucósidos, macrólidos o tetraciclinas que le confieren en muchas ocasiones fenotipos de multirresistencia (resistencia a 3 o más familias de antibióticos). Todo ello conlleva un serio problema de Salud Pública al verse las opciones terapéuticas muy limitadas. A partir del año 2005 y hasta nuestros días ha aumentado, además, el interés por ciertas líneas genéticas de SARM asociadas a animales de producción o ganado (SARM-AG). Entre ellas destacan sobre todo las cepas pertenecientes al complejo clonal CC398, el cual se asocia principalmente con ganado porcino, aunque también se ha detectado en otras especies animales y en personas en contacto con ellos tanto como agente colonizador como causante de infección. Diferentes estudios han propuesto que el origen de SARM CC398 podría estar en cepas sensibles a meticilina de origen humano. Una vez en animales de granja estas cepas podrían haber adquirido la resistencia a la meticilina y también a la tetraciclina, debido, probablemente al amplio uso de tetraciclina, especialmente en ganado porcino. Así, SARM CC398 suele por tanto presentar casi siempre resistencia a tetraciclina (antibiótico que puede utilizarse como marcador fenotípico de detección de esta línea genética en cepas de SARM) y en muchos casos se han detectado genes nuevos o inusuales de resistencia a antibióticos [cfr, lnu(A), lnu(B), vga(A), lsa(E)] en estas cepas. Asimismo, Desde la primera detección de SARM un año después de la introducción de la meticilina en la práctica clínica, la prevalencia de este microorganismo ha ido aumentando en los hospitales de todo el mundo y por ello se asoció inicialmente al ámbito hospitalario (SARM-AH). A nivel mundial, considerando aquellos países de los que existen datos, la prevalencia de este microorganismo es baja (<10%) en Canadá y Groenlandia, media (10-25%) en México, Venezuela, en algunos países africanos (Túnez, Marruecos, Costa de Marfil, Camerún y Senegal), en Pakistán y en la India y muy elevada (50%) en Estados Unidos, Brasil, Argentina, Chile, Perú, Tailandia, Vietnam y Corea. En Europa, según los datos de 2014 publicados por el Sistema 9 DOCUMENTO CIENTÍFICO las cepas CC398 suelen presentar un menor contenido en factores de virulencia, resultando excepcional la producción de LPV. Se han descrito casos en nuestro país de posible transferencia de SARM ST398 desde el ganado porcino a ganaderos. Por otro lado, se ha demostrado en un hospital de nuestro país que el contacto con animales de granja es un factor de riesgo para la colonización e infección por SARM de la línea genética ST398. En los últimos años se están detectando otras líneas genéticas de SARM con el mecanismo mecA, cuyo origen parece ser animal (por ejemplo CC1, CC97, o CC9, entre otras). Tabla 1. Características de las cepas SARM mecA-positivas de la línea genética CC398 1. Resistencia a tetraciclina (tet(M): casi universal. Marcador fenotípico 2. Fenotipo de multirresistencia: muy frecuente 3. Fenotipo disociado eritromicina-sensible/clindamicina-resistente: frecuente 4. Genes de resistencia inusuales (InuA, InuB, vgaA, spe): frecuente Recientemente se ha descrito un gen homólogo al mecA, denominado mecC, el cual confiere también resistencia a oxacilina y cefoxitina pero a concentraciones mínimas inhibitorias menores a las detectadas en cepas mecA positivas. El gen mecC presenta un 69% de homología con el gen mecA y la PBP2a codificada por dicho gen presenta mayor afinidad por oxacilina que por cefoxitina, existiendo a veces problemas en su detección. Dicho gen se encuentra integrado en el sistema SCCmec tipo XI. Con frecuencia, las cepas SARM mecC positivas solo presentan resistencia a betalactámicos, siendo sensibles a antibióticos de otras familias, lo cual puede ser un marcador fenotípico para su detección. 5. Bajo contenido en genes de virulencia (muy escasas cepas productoras de leucocidina de PantonValentine) 6. Genes de evasión del sistema inmune humano (IEC): muy inusual 7. SCCmec: tipo IV o V 8. Tipos de spa-asociados mayoritarios: t011, t034, t1451, entre otros. Tabla 2. Características de las cepas SARM mecC-positivas El gen mecC se describió en cepas aisladas de ganado vacuno y se ha identificado ya en otros animales de consumo, domésticos, salvajes y en seres humanos. La línea genética en la que se ha observado más habitualmente es la perteneciente al complejo clonal CC130, aunque también se ha encontrado en cepas SARM CC1943, CC599, CC49 y ST425. En nuestro país se han descrito algunos casos en pacientes hospitalizados, así como en ganaderos en contacto con animales de granja, o en animales de producción y de vida libre (ratones de campo, ciervos, cigüeñas, etc.) y en aguas residuales. El origen del gen mecC parece ser animal, y en cualquier caso es un problema emergente tanto en el ámbito animal como en el humano y la parece existir una transferencia entre ambos ecosistemas (ver tablas 1 y 2). 1. Mayor afinidad por oxacilina que por cefoxitina 2. Baja resistencia a oxacilina y cefoxitina. A veces puede presentar problemas en la detección 3. SCCmec tipo XI 4. Con frecuencia sensibles a antibióticos no betalactámicos 5. Bajo contenido en genes de virulencia, excepto el gen etd2 6. Líneas genéticas que los portan: CC130, CC49, CC1943, CC599 y ST425 7. Detectado en: pacientes hospitalizados y comunitarios, animales de granja, animales salvajes, aguas. 10 DOCUMENTO CIENTÍFICO 2.5. ENTEROCOCOS RESISTENTES A LA VANCOMICINA (ERV) de los diferentes genes van, así como su similitud con homólogos de otras especies, parece reflejar un diferente origen para estos operones van (medioambiental para vanA y endógeno a partir de la microbiota intestinal para vanB, vanG y vanD). La prevalencia de ERV en distintos hospedadores varía según el área geográfica. Desde su descripción inicial, los ERV son altamente prevalentes en pacientes hospitalizados de América del Norte pero son infrecuentemente detectados en hospitales europeos. Sin embargo la presencia de ERV en el tracto intestinal de personas sanas, animales destinados al consumo, animales de compañía, muestras alimentarias, animales salvajes, aguas residuales, etc. ha sido siempre más elevada en Europa que en América. La abrupta aparición de ERV en diferentes hospedadores y áreas está condicionada por la utilización de glucopéptidos en el ámbito clínico (vancomicina o teicoplanina) y en animales (avoparcina, usado en granjas como promotor de crecimiento hasta 1997). La presencia de vanA en personas y animales proporcionó la primera evidencia de la posible existencia de reservorios animales de ERV, y el posible riesgo de la transmisión de estas cepas a personas. Tras la prohibición del uso de la avoparcina en Europa en 1997, se observó un descenso en la prevalencia de ERV en muestras de animales. Sin embargo, aunque en menores porcentajes, aún se aíslan de alimentos, animales, o aguas residuales, debido probablemente a la coselección ejercida por el uso de otros antibióticos. En los últimos años, se ha detectado un aumento de ERV en algunos países europeos aunque todavía inferior a las frecuencias de países americanos. En Australia es frecuente el aislamiento de cepas de ERV, y mientras que las cepas portadoras del gen vanA son más prevalentes en Europa y en Estados Unidos, las portadoras de vanB son más prevalentes en Australia. Los enterococos forman parte de la microbiota intestinal de personas y animales, pero también son agentes patógenos oportunistas que pueden estar implicados en procesos infecciosos de diversa gravedad. Su resistencia intrínseca a diferentes antibióticos y su capacidad para adquirir y diseminar genes de resistencia a antimicrobianos ha contribuido al incremento del número de infecciones por estos microrganismos en las últimas décadas. Los enterococos son naturalmente resistentes a las penicilinas semisintéticas (como la oxacilina), monobactámicos y a bajas concentraciones de aminoglucósidos. Algunas especies también son intrínsecamente resistentes a la vancomicina (Enterococcus gallinarum y Enterococcus casseliflavus/Enterococcus flavescens, resistencia mediada por el gen vanC), polimixinas y estreptograminas (Enterococcus faecalis). La aparición de cepas de ERV en 1988 creó una alarma en la comunidad científica internacional al ser este antibiótico la última alternativa disponible para el tratamiento de infecciones causadas por enterococos resistentes a antibióticos de primera elección y al riesgo de transferir esta resistencia a especies de otros géneros de importancia clínica (S. aureus y Streptococcus pneumoniae). La vancomicina es un glucopéptido que actúa sobre la pared celular inhibiendo la síntesis del péptidoglicano al fijarse sobre los precursores DAla-D-Ala. Hasta el momento se han descrito nueve genes de resistencia a la vancomicina que difieren en los niveles de resistencia a glucopéptidos, el contexto genético y el precursor de pared celular al que dan lugar. Los genes vanA, vanB, vanD y vanM causan resistencia a través de la formación de DAla-D-Lac mientras que vanC (de carácter intrínseco), vanE, vanG, vanL, y vanN catalizan la formación de D-Ala-D-Ser; vanA y vanB forman parte de transposones localizados en plásmidos o en elementos conjugativos, respectivamente y se han detectado en diferentes especies de enterococos (Enterococcus faecium, E. faecalis, Enterococcus avium, Enterococcus durans, Enterococcus hirae, Enterococcus mundtii, Enterococcus raffinossus, E. casseliflavus, E. flavescens y E. gallinarum). El gen vanM, se ha descrito solamente en hospitales de Asia. Los operones vanE y vanN son parte de transposones localizados en elementos conjugativos, pero solo se han identificado esporádicamente en cepas de E. faecium y E. faecalis. La diversidad de secuencias y la prevalencia Linezolid, daptomicina y tigeciclina son las tres opciones para el tratamiento de las infecciones causadas por cepas de ERV. El linezolid, introducido en el arsenal terapéutico en el año 2000, es una oxazolidinona que actúa sobre el ribosoma tras unirse a la subunidad 23S del ARNr. Aunque infrecuentemente, se han descrito cepas de enterococos resistentes a linezolid en humanos y en animales debido a mutaciones del gen 23S ARNr, a mutaciones en los genes que codifican las proteínas ribosómicas L3 y L4 o a la adquisición del gen codificante de la metiltransferasa Cfr, localizado en diversos plásmidos conjugativos y no conjugativos. El gen optrA codifica un transportador ATP que parece contribuir a la dis- 11 DOCUMENTO CIENTÍFICO minución de sensibilidad a oxazolidinonas (linezolid y tedizolid) y fenicoles (cloramfenicol y florfenicol). Este gen, ademas de encontarse en estafilococos, también ha sido identificado en plásmidos de E. faecalis y E. faecium de origen humano y animal. sistentes, los procedimientos generales de muestreo son perfectamente aplicables. La Decisión 2013/652/EU incluye la vigilancia de forma específica de Salmonella spp. y E. coli con fenotipos BLEE, AmpC o de producción de carbapenemasas en muestras fecales de pollos, pavos, cerdos y bovinos menores de un año y en carne procedente de las mismas especies. Para el aislamiento de E. coli propone una metodología basada en preenriquecimiento seguida de siembra en medio de MacConkey con la cantidad de una cefalosporina de tercera generación o de carbapenema que indique el Laboratorio Europeo de Referencia. La daptomicina es un lipopéptido que interacciona con fosfolípidos de la membrana celular. La tasa de resistencia a este antibiótico es muy baja (<1%) y es debida a mutaciones en el sistema de tres componentes LiaFSR que controla la respuesta al stress en E. faecalis y en E. faecium. Se han descrito cepas de enterococos con disminución de la sensibilidad a daptomicina en aislados de origen animal. La tigeciclina es un derivado semisintético de minocilina frente al cual ya se han documentado resistencias en algunas cepas de E. faecalis y de E. faecium mediada por tet(L) (bombas de expulsión activa), tetM (protección ribosomal) o mutaciones en la proteína ribosomal rpsJ. Se han descrito cepas de enterococos de origen animal con sensibilidad disminuída a tigeciclina que podría estar relacionada con el uso masivo de tetraciclinas en veterinaria. Un informe científico de EFSA (EFSA, 2014) incluye las especificaciones técnicas de los muestreos aplicables para la vigilancia de resistencias a los antimicrobianos en bacterias zoonósicas y comensales, especialmente en lo que se refiere a su diseño. Este informe presta especial atención a los programas de detección de salmonelas. Existe asimismo un informe EFSA específico para SARM en animales y alimentos, en los que se indican de forma pormenorizada las estrategias de muestreo en función de los tipos de animales que se pretendan muestrear (EFSA, 2012). 3. TOMA DE MUESTRAS PARA EL ESTUDIO DE MICROORGANISMOS MULTIRRESISTENTES EN ANIMALES, ALIMENTOS Y MEDIOAMBIENTE Por último, existe una norma UNE-ISO (13307:2013) sobre técnicas de muestreo en la etapa de producción primaria que describe con gran detalle la recogida de muestras en explotaciones ganaderas, tanto de animales como de instalaciones, y que por tanto es un documento de lectura imprescindible. Las muestras de animales, alimentos y medio ambiente que se deben recoger para detectar bacterias multirresistentes son las mismas que se usan en los análisis bacteriológicos habituales que se llevan a cabo en estos tres escenarios con otras finalidades. De hecho, las particularidades de mayor interés en la detección de bacterias multirresistentes se encuentran sobre todo en la fase de procesamiento de las muestras y más concretamente en la selección de los medios de cultivo empleados para su aislamiento que suelen contener concentraciones de antibióticos que inhiban el crecimiento de las bacterias con el denominado fenotipo salvaje (carentes de mecanismos de resistencia). 3.1. RECOGIDA DE MUESTRAS 3.1.1. Muestras de animales Las muestras que se toman de animales dependen de la circunstancia que da lugar al análisis. En el caso de animales enfermos las muestras son las indicadas para el tipo de enfermedad que sufran y no son objeto de este documento, que sólo se refiere a las muestras que se toman en animales sanos. 3.1.1.1. Animales vivos La detección de bacterias multirresistentes en el campo veterinario en la Unión Europea se hace fundamentalmente en animales sanos y en el seno de los programas de vigilancia de salmonelas, Campylobacter spp., E. coli, enterococos y SARM en especies productoras de alimentos (cerdos, ganado vacuno, pollos y pavos). Aunque su objetivo específico no es por tanto la detección de bacterias multirre- a) Muestras fecales: las muestras habitualmente empleadas para la detección de bacterias de hábitat intestinal, tanto zoonósicas (Salmonella spp. y Campylobacter spp.) como comensales (E. coli y enterococos), son heces frescas (al menos 25 g) tomadas directamente del recto con guante (en animales 12 DOCUMENTO CIENTÍFICO grandes y de fácil manejo) o con hisopos con mango o escobillones (en animales pequeños y de fácil manejo, en este caso la cantidad que pueda recogerse). Los escobillones se introducen en el recto y se rotan sobre su eje longitudinal para recoger material de las paredes. Estos procedimientos son aplicables en animales productores de alimentos, en animales de compañía (perros y gatos) y en animales de vida libre que se encuentren en cautividad o que sean capturados en el curso de cualquier tipo de estudio. caso uno de los procedimientos más habituales es la recogida con calzas durante paseos de duración y trazado previamente establecido (por ejemplo al menos 100 m ó 100 pasos por par de calzas en el sector escogido de modo que la muestra sea representativa de todas las partes de dicho sector, incluidas zonas de desechos y enrejilladas). Otra alternativa es la recogida de muestras de estiércol o purín (estiércol líquido) fresco antes de su eliminación de las instalaciones ganaderas. La cantidad de muestra debe ser igualmente de al menos 25 g. Una alternativa a las calzas son los hisopos de arrastre. El número de animales que se deben incluir en el muestreo de animales productores de alimentos, es difícil de precisar ya que depende de la frecuencia esperada del fenotipo multirresistente en la unidad epidemiológica de interés y del objetivo del estudio (detección en corrales, en lotes, en granjas, en territorio, etc.). Por ejemplo, para la detección en un territorio de fenotipos relativamente frecuentes suele ser suficiente recoger muestras de un animal por granja; en cambio, para estudios en granjas (o en niveles inferiores de agrupación de animales) son necesarios al menos 10 animales. b) Otras muestras: para la detección de bacterias de hábitat extraintestinal las muestras varían, siendo el caso más habitual las muestras nasales y de parte posterior del pabellón auricular empleadas para la detección de SARM (EFSA 2012). Las muestras nasales se toman con escobillón utilizando el mismo para las dos fosas de cada animal. Los escobillones se introducen en las fosas y se rotan sobre su eje longitudinal para recoger material de las paredes. Las muestras de piel de la parte posterior del pabellón auricular se toman con escobillón frotando una superficie aproximada de dos cm2 en la zona de inserción del pabellón al cráneo. En los casos en los que las muestras no se puedan tomar directamente de los propios animales (por problemas de manejo, tamaño, etc.), la alternativa son las muestras tomadas del suelo de los alojamientos (denominadas heces combinadas de forma natural o muestras colectivas de excrementos). En este caso la naturaleza exacta de la muestra depende del tipo de alojamiento y manejo de los animales. 3.1.1.2. Animales sacrificados en matadero El matadero es otra localización habitual en estos estudios y los tipos de muestras de animales sacrificados que se recogen son prácticamente los mismos indicados en el caso de animales vivos. En alojamientos de pequeño tamaño (corrales) y sin cama para los animales, la muestra constará fundamentalmente de heces y orina y puede recogerse directamente del suelo con guantes o con otros utensilios de muestreo (cucharillas, espátulas, etc.) de al menos cinco sitios diferentes del local hasta completar al menos 25 g. Si hay una acumulación de excrementos mezclados en una zona del alojamiento pueden usarse dispositivos estériles de muestreo de mayor tamaño (hisopos de tela de 20 × 20 cm) para pasar por la masa fecal, asegurándose de recoger como mínimo 25 g de la mezcla. Esto puede hacerse, por ejemplo, pasando el hisopo siguiendo un recorrido en zigzag de 2 metros para que esté bien cubierto de heces. En granjas de aves criadas en jaula, una alternativa es la recogida de heces de las cintas transportadoras de deyecciones. a) Muestras fecales: en este caso, las muestras de contenido intestinal (al menos 25 g) se suelen tomar directamente del intestino grueso (ciego o recto) tras la evisceración de los animales. En aves lo habitual es recoger el paquete intestinal completo (o al menos los ciegos) y enviarlo al laboratorio (EFSA, 2008). b) Muestras de canales: en el caso de canales, las muestras pueden ser de dos tipos: destructivas y no destructivas. Las muestras destructivas se toman retirando secciones superficiales de tejidos (en el caso de aves piel y un fino corte de músculo) de tamaño definido (cm2) empleando instrumentos estériles (bisturí, pinzas, tijeras, etc.). Las muestras no destructivas se obtienen frotando con dispositivos estériles de muestreo (pañuelos o esponjas abrasivas) una superficie definida de la canal (cm2), usualmente ma- En alojamientos con cama para los animales, la muestra constará de heces, orina y cama. En este 13 DOCUMENTO CIENTÍFICO yor de la retirada con un método destructivo equivalente. Existe una norma ISO (UNE-ISO 17604:2013) para la toma de muestras de canales para análisis microbiológico. de muestras de aire. En el caso de las piscifactorías cobran especial importancia las muestras de agua de los estanques, incluyendo las de entrada y salida. El volumen de muestra suele ser de al menos un litro. c) Otras muestras: como en el caso de los animales vivos, la detección de SARM en animales sacrificados también se suele hacer a partir de muestras nasales tomadas con escobillón. 3.1.3. Muestras de alimentos Los alimentos de consumo humano de mayor riesgo de vehiculación de bacterias multirresistentes son la carne y sus derivados frescos, y en menor medida la leche y los huevos. La carne fresca puede contaminarse directamente en el matadero durante el faenado de las canales a partir del contenido intestinal. Por ello los programas de vigilancia de salmonelas incluyen la recogida de muestras de carne fresca directamente en el matadero (tal y como se ha señalado anteriormente). Los huevos también pueden contaminarse superficialmente con las heces de las gallinas desde el momento de la puesta hasta el de recogida; por ello, las muestras de huevos (al menos 10 huevos por lote) son susceptibles de dos tipos de análisis: de la superficie de la cáscara y del contenido. También es posible la recogida de muestras de leche fresca de las explotaciones ganaderas directamente del tanque de refrigeración (una muestra por tanque). 3.1.1.3. Animales de vida libre Es difícil establecer pautas generales para la recogida de muestras de animales de vida libre. Si los animales pueden ser capturados las muestras se recogen tal y como se ha indicado en el apartado 3.1.1.1. En otros casos la recogida de muestras de heces se hace empleando rastreadores que localizan zonas de estancia o de paso de los animales. 3.1.2. Explotaciones ganaderas En las explotaciones ganaderas tienen interés las muestras recogidas del suelo de los alojamientos (heces), las muestras ambientales tomadas de diferentes superficies del equipamiento (jaulas, comederos, bebederos, aseladeros, separadores, etc.), así como muestras de alimentos y agua de bebida. Las muestras de alimentos comercializados deben recogerse directamente en los establecimientos de venta final. Las muestras cárnicas de mayor riesgo son las refrigeradas, las que mantienen la piel de los animales y las que han sufrido procesamientos mecánicos (carnes picadas). En los alimentos envasados la unidad de muestreo es el envase (siempre que alcance un tamaño mínimo de 100 g o ml o la docena en el caso de los huevos). En los alimentos no envasados (suministrados a granel) se deben recoger al menos 100 g o 100 ml. Los programas de vigilancia de salmonelas y de SARM incluyen también la recogida de muestras de las instalaciones ganaderas, fundamentalmente polvo de diversas superficies (comederos, bebederos, jaulas, etc.) tomadas en diferentes momentos de la vida de los animales y cuando las naves están vacías. De hecho, el Laboratorio Europeo de Referencia para Resistencia a Antimicrobianos ha publicado un protocolo para el aislamiento de SARM de muestras de polvo, empleado en los programas de vigilancia, en el que se especifica lo siguiente: “Para recoger muestras de polvo se deben emplear hisopos estériles secos de aproximadamente 500 cm2 cada uno. Para cada nave se frotarán las superficies dorsales de los tabiques divisorios. En caso de que no haya suficiente polvo, se tomarán también muestras de los conductos de ventilación, etc. Una vez utilizado, el hisopo se colocará en una bolsa de plástico esterilizada”. 3.1.4. Otras muestras ambientales (agua, suelo, aire) Además de las muestras ambientales ya mencionadas tomadas de las instalaciones ganaderas, tienen importancia las tomadas de los líquidos de vertido asociados a las balsas de almacenamiento de estiércol y purines. En estos casos también se deben recoger al menos 100 g o 100 ml. Por último, diversos estudios han detectado la presencia de bacterias multirresistentes en suelos (cultivados y no cultivados) y aguas fluviales lo que justifica el análisis de este tipo de muestras, para las que Para la detección de salmonela en granjas de aves también se utilizan muestras del material residual existente debajo de las jaulas (animales en jaulas) y polvo de diferentes zonas de las instalaciones. La detección de SARM contempla además la utilización 14 DOCUMENTO CIENTÍFICO las cantidades de muestra necesaria son similares a las descritas en epígrafes anteriores. cuidado para que no se les caiga la materia fecal y colocarlas en 225 ml de agua de peptona tamponada, previamente calentada hasta temperatura ambiente. En el caso de muestras de polvo se aconseja pesar 50 g, colocarlos en el mismo peso de agua de peptona tamponada y mezclarlos suavemente. En el caso de los huevos, si se desea analizar la superficie, colocarlos en contenedores con agua peptonada. La mezcla de muestra y diluyente se agita suavemente durante 10-15 minutos de forma manual o con dispositivos apropiados (por ejemplo, homogeneizadores de palas), se deja reposar durante 10-15 minutos y después se toma la muestra analítica necesaria a partir de la fracción líquida. 3.2. ENVÍO Y CONSERVACIÓN DE MUESTRAS Todas las muestras de naturaleza orgánica (heces) deben conservarse y transportarse en condiciones de refrigeración (entre 2 y 8ºC aproximadamente) y procesarse en el laboratorio antes de que transcurran 24 h desde su recogida. Hay que tener en cuenta que la conservación en condiciones de refrigeración puede producir la muerte de algunas bacterias (como salmonelas y Campylobacter spp.) y si la cantidad inicial es escasa puede dar lugar a la obtención de resultados negativos. Si las técnicas de análisis incluyen la realización de recuentos, ha de garantizarse que no existan ni multiplicación ni muerte bacteriana durante las fases previas al análisis. La muestra analítica agrupada suele constituirse mezclando volúmenes iguales de las muestras individuales previamente diluidas. En algunos casos las muestras diluidas se incuban durante 18-24 h a una temperatura apropiada (34-35ºC) como fase de pre-enriquecimiento no selectivo. Las muestras de polvo no requieren refrigeración y pueden transportarse y conservarse a temperatura ambiente (20-25ºC). Las muestras líquidas pueden procesarse directamente o ser sometidas previamente a un procedimiento de concentración por filtración (filtros de 0,45 o 0,20 micras), analizándose en este segundo caso las bacterias retenidas en el filtro. La norma ISO13307 proporciona recomendaciones detalladas para el almacenamiento y transporte de muestras procedentes de la producción primaria incluyendo recomendaciones específicas para microorganismos sensibles. 4. PROCESAMIENTO DE LA MUESTRA PARA EL AISLAMIENTO DE MICROORGA- 3.3. PROCESAMIENTO INICIAL DE LAS MUESTRAS NISMOS MULTIRRESISTENTES Las muestras pueden procesarse de forma individual o de forma agrupada. Muchos protocolos de vigilancia analizan muestras de varios individuos o localizaciones de forma conjunta. El agrupamiento puede hacerse antes o después de procesamiento inicial de las muestras. La norma UNE-ISO 6887-6 detalla la preparación de muestras tomadas en granjas incluyendo heces, superficies (polvo) y aguas. 4.1. ENTEROBACTERIAS PRODUCTORAS DE BLEEs Y DE BETALACTAMASAS pAmpC La detección de enterobacterias productoras de BLEEs y de betalactamasas pAmpC en alimentos y en muestras de origen animal se lleva realizando desde hace varios años, apareciendo las primeras descripciones en 2003. Desde 2004, la Agencia Europea de Seguridad Alimentaria (EFSA) ha registrado la aparición de aislados productores de estos determinantes en diversos informes, y finalmente ha elaborado un documento científico que resume los datos epidemiológicos disponibles y posibles recomendaciones de prevención y control (EFSA, 2011). Posteriormente, en 2012 se publicó un documento técnico (EFSA, 2012a) que especificaba los métodos recomendados para la detección de estos microorganismos a partir de muestras de la cadena alimen- Las muestras sólidas suelen mezclarse inicialmente con una cantidad variable de un líquido estéril apropiado (por ejemplo, agua de peptona tamponada, solución tamponada, etc.) El factor de dilución varía según la consistencia de la muestra y de la determinación analítica que se vaya a llevar a cabo y oscila (peso/volumen) entre 1:1 y 1:9. La cantidad de muestra inicial suele ser de 10 g (salvo en las determinaciones de Salmonela que suelen partir de 25 g). Por ejemplo, en el caso de las calzas usadas para recogida de material fecal se aconseja abrirlas con 15 DOCUMENTO CIENTÍFICO taria. Este documento sólo contempla la detección de Salmonella, como especie zoonósica claramente patógena, y E. coli, como especie comensal indicadora como obligado cumplimiento. Otras especies de enterobacterias no se deben tener en cuenta con la excepción de Klebsiella spp. La recuperación de aislados resistentes a cefalosporinas de tercera generación de especies como Serratia spp. o Pantoea spp., normalmente de muestras vegetales, suele ser debida a la hiperproducción de enzimas cromosómicos del tipo AmpC o a la producción de BLEEs especie-específicos que no se han asociado a infecciones en humanos. En cambio, tanto en muestras cárnicas de origen aviar y en muestras clínicas de mastitis de ganado bovino se han encontrado aislados de género Klebsiella productores de enzimas tipo CTX-M y SHV-12. Estos determinantes sí que están relacionados de forma significativa con los prevalentes en infecciones humanas y en estos aislados se han detectado factores de patogenicidad que también se encuentran en aislados de origen humano, aunque hasta la fecha no se han detectado cepas comunes entre animales y humanos. Por este motivo, el análisis de muestras alimentarias para la detección de aislados productores de BLEE/pAmpC debería incluir los tres microorganismos mencionados: Salmonella spp., E. coli y Klebsiella spp. enriquecimiento sea no selectivo como la de emplear un caldo selectivo incorporando una cefalosporina de tercera generación como 1 mg/L de cefotaxima. Este enriquecimiento puede realizarse a partir del procesamiento inicial de la muestra en la que se ha mezclado con el diluyente en proporciones de 1:1 a 1:9, utilizando como diluyente el caldo de enriquecimiento. El caldo empleado con más frecuencia ha sido el agua peptonada, pero también se han usado el caldo de digerido de soja y proteína (TSB) y el caldo de enriquecimiento de enterobacterias (EE). La incubación debe realizarse a 37ºC y durante por lo menos 18 horas. Tras el paso de enriquecimiento, la siembra debe realizarse en un medio selectivo para productores de BLEE/pAmpC y diferencial para enterobacterias. Se recomienda la utilización de un medio diferencial como agar MacConkey o un medio cromogénico, no observándose diferencias significativas entre ambas estrategias en cuanto a sensibilidad, pero si en cuanto a la identificación presuntiva de E. coli facilitada por el medio cromogénico. Respecto al antibiótico que se debe añadir al medio diferencial, va a depender de la prevalencia de cada tipo de enzima en una determinada región. Se recomienda al menos utilizar un medio selectivo con 1 mg/L de cefotaxima, pudiéndose añadir un segundo medio con 1-2 mg/L de ceftazidima o incluso añadir un medio en paralelo con cefoxitina si se desean recuperar aislados productores de enzimas de tipo AmpC. También se puede añadir un medio comercial que inhiba el crecimiento de enterobacterias productoras de AmpC, como el CHROMagar CTX , aumentando de esta forma la especificidad en aquellas muestras con recuentos altos de E. coli hiperproductor de AmpC. Las placas deben incubarse a 37ºC entre 24 y 48 horas. La utilización de temperaturas inferiores de incubación puede disminuir la especificidad debido al crecimiento de especies de enterobacterias como Serratia spp. o Pantoea spp. Si se desea llevar a cabo un recuento de enterobacterias productoras de BLEE/pAmpC con el objetivo de monitorizar la implantación de medidas correctoras, puede realizarse sembrando directamente o mediante diluciones inoculando en medios diferenciales para enterobacterias selectivos y no selectivos. Los procedimientos de cultivo utilizados para la detección de enterobacterias productoras de BLEE/ pAmpC varían desde la siembra directa en un medio diferencial como agar MacConkey o cromogénico, con y sin antibiótico, a la utilización de un paso previo de enriquecimiento bien no selectivo o selectivo incorporando antibióticos y posterior siembra en un medio diferencial y selectivo. No existen en estos momentos análisis comparativos del rendimiento de cada una de estas estrategias para la detección de productores de BLEE/pAmpC en alimentos, calzas y muestras fecales de animales, aunque se dispone de abundantes datos sobre la recuperación de E. coli en alimentos y sobre la detección de productores de BLEE/pAmpC en muestras fecales humanas para investigación de portadores. Realizando una lectura revisada de los métodos empleados, el objetivo de las recomendaciones de EFSA es la harmonización de los métodos empleados en los distintos países europeos para facilitar la comparación de los estudios. Con este fin, recomienda la incorporación de un paso previo de enriquecimiento en un caldo peptonado para aumentar la sensibilidad en la recuperación de recuentos bajos de E. coli (10-100 UFC/g de muestra), considerando tanto la posibilidad de que el Debe llevarse a cabo la identificación de las colonias de enterobacterias que crezcan en los medios selectivos por medios bioquímicos convencionales o espectrometría de masas. La detección de genes plasmídicos blaESBL/AmpC se puede llevar a cabo por métodos fenotípicos mediante ensayos de doble disco o con inhibidores 16 DOCUMENTO CIENTÍFICO carbapenemasas pueden ser no comerciales (por ejemplo, MacConkey y SuperCarba) suplementados con carbapenemas (meropenem o ertapenem) o medios cromogénicos (por ejemplo, CHROMAgar, chromID CARBA, Brilliance CRE, ChromID OXA-48). La sensibilidad y especificidad de los mismos varía con la especie y el tipo de carbapenemasa. (ver Procedimiento SEIMC nº 38) y confirmar mediante métodos moleculares de amplificación y posterior secuenciación (Tabla 3). También se pueden utilizar métodos comerciales de amplificación e hibridación. Por otra parte, una vez detectados los aislados productores de BLEE/pAmpC, se debe ampliar el estudio del perfil de sensibilidad para conocer la coproducción de otros determinantes de resistencia no relacionados. Se han utilizado medios moleculares para la detección directa en muestra cárnica de aislados productores de BLEEs basados en amplificación isotérmica de genes tipo CTX-M de los grupos 1, 2 y 9, así como PCR multiplex comerciales para la detección directa de estos microorganismos en muestras fecales de portadores humanos. El principal inconveniente de estos métodos moleculares directos testados es la menor sensibilidad en muestras con recuentos muy bajos de productores de blaESBL/AmpC y una carga alta de enterobacterias hiperproductoras de AmpC, por lo que deberían procesarse las muestras en paralelo también para cultivo. El medio MacConkey suplementado con 0,5 mg/L de meropenem ha sido muy utilizado en diferentes estudios debido a su alta sensibilidad y a que permite la diferenciación macroscópica entre enterobacterias y BGNNF. Presenta el inconveniente de la corta vida media de las placas debido a la inestabilidad de meropenem más allá de 2 semanas. El medio CHROMagar KPC (CHROMagar company, Paris, France) fue diseñado para la detección de K. pneumoniae con CMIs de carbapenemas >16 mg/L, por lo que ofrece una baja sensibilidad para otras especies y aislados con bajos valores de CMI. El medio ChromID CARBA (bioMérieux) es un medio cromogénico que contiene una mezcla de antibióticos y presenta la mejor sensibilidad y especificidad de todos los medios descritos hasta el momento. Una variante, el ChromID CARBA SMART (bioMérieux) consiste en un medio bifásico para la detección específica de OXA-48 en una parte de la placa y otras carbapenemasas, (KPC, NDM-1, VIM...) en la otra mitad de la placa. El medio SUPERCARBA fue diseñado para obviar los inconvenientes del ChromID ESBL y CHROMagar KPC que habían sido utilizados para la detección de carbapenemasas pero no posibilitan la detección de cepas sensibles a cefalosporinas de amplio espectro y cepas que exhiben bajas CMIs de carbapenemas. Este medio está suplementado con 0,25 mg/L de ertapenem y Zn, que permite aumentar la sensibilidad, y también con cloxacilina que favorece una mayor especificidad al inhibir el crecimiento de productores de betalactamasas de clase C. Otro medio cromogénico es el Brilliance CRE (Oxoid, Basingstoke, UK) que permite el crecimiento de la mayoría de cepas no sensibles a carbapenemas incluídas las de bajos valores de CMI con una especificidad comparable a la del medio SuperCarba. Este medio presenta la ventaja de facilitar la diferenciación a nivel de género y especie por el color y la morfología de la colonia. Ninguno de los medios cromogénicos anteriores puede detectar microorganismos productores de OXA-48 pero sí el medio ChromID OXA-48 (bioMérieux), que en cambio inhibe el crecimiento Tabla 3. Betalactamasas de interés en ali- mentos y animales 1. CTX-M-1, CTX-M-9, CTX-M-2, CTX-M-8, CTX-M-25 2. SHV, TEM 3. CIT, MOX, DHA, FOX, ACC, EBC 4. OXA-48 5. IMP, VIM, NDM 6. KPC 7. OXA-23, OXA-58, OXA-24/40 4.2. ENTEROBACTERIAS Y BACILOS GRAMNEGATIVOS NO FERMENTADORES (BGNNF) PRODUCTORES DE CARBAPENEMASAS La detección de resistencia a carbapenemas puede realizarse a nivel fenotípico (métodos basados en cultivo y aislamiento de cepas resistentes y métodos de detección rápida de actividad enzimática) y a nivel genotípico (métodos moleculares basados en la amplificación de genes). Los medios de cultivo para la detección de 17 DOCUMENTO CIENTÍFICO de bacterias productoras de carbapenemasas de clase A y B por lo que se recomienda su uso junto a alguno de los medios anteriores. Por último, el medio CarbaSmart, que detecta simultáneamente KPC/ Metalo-betalactamasas por un lado y OXA-48 por otro, presenta una sensibilidad similar para OXA-48 que el Chrom ID OXA-48. Actualmente, el CDC recomienda enriquecimiento previo de la muestra en agua peptonada con meropenem/ertapenem (100 µl de suspension bacteriana en 10 ml de agua peptonada con un disco de 10 µg de meropenem o ertapenem) para la búsqueda de carbapenemasas (CDC 2013). Los métodos moleculares incluyen diferentes técnicas (cromatografía líquida, espectrometría de masas, RT-PCR). Se ha empleado MALDITOF MS y LC/MS-MT para detectar los productos hidrolizados y descarboxilados generados tras la actividad carbapenemasa. Recientemente, se ha comercializado un kit denominado Check-Direct CPE (CDCPE, CheckPoints, Holanda) que permite la identificación rápida (3 h) de las carbapenemasas más comunes en muestras de torunda fecal. El método está basado en PCR en tiempo real y tiene una sensibilidad del 100% y una especificidad del 94% aunque no permite la detección de IMP y otras carbapenemasas. El GenExpert (Xpert MDRO/ Carba-R assay) es un sistema fácil de utilizar que detecta todos los tipos de carbapenemasas. La actividad carbapenemasa se puede detectar de forma rápida por diferentes pruebas comerciales y no comerciales (test de Hodge, CarbaNP, CIM, CarbAcineto NP, BlueCarba). El test modificado de Hodge es útil para identificar productores de KPC y OXA-48-like pero tiene una baja especificidad (alta detección de productores de AmpC) y sensibilidad (débil detección de NDM) y los Centers for Disease Control (CDC) lo recomiendan solamente para la detección de KPC (24-48 h). El test CarbaNP se basa en la detección de la hidrólisis del anillo betalactámico debido al cambio de color causado por la acidificación de una solución de rojo fenol. Este abordaje supuso un claro avance sobre el tradicional test de Hodge pero tenía el inconveniente de su elevado coste, la dificultad de detectar carbapenemasas en colonias mucoides y la baja sensibilidad de identificación de productores de OXA-48. Existen diversas versiones de este test que incluyen una que permite la aplicación directa en muestras clínicas, otra versión comercial denominada Neo-Rapid CARB Screen Kit basada en el cambio de color de un inóculo bacteriano en medio líquido tras la adicción de tabletas con antibiótico, CarbaAcinetoNP que requiere modificar las condiciones de lisis y aumentar el inóculo pero que aumenta la sensibilidad de detección de carbapenemasas tipo OXA en Acinetobacter spp., y beta-CARBA test que disminuye el tiempo de ensayo debido a que la extracción y detección se realizan en el mismo paso y aumenta notablemente la sensibilidad para los enzimas del tipo OXA-48. El test Blue-Carba se basa en el mismo principio que el CarbaNP pero utilizando azul de bromotimol como indicador lo cual facilita trabajar a un rango de pH de 6,0 a 7,6, óptimo para la acción de la mayoría de las beta-lactamasas (pH = 6,8). Recientemente se ha descrito el llamado “Carbapenem Inactivation Method“ (CIM) que, a diferencia de los anteriores, pone de manifiesto la hidrólisis enzimática en presencia de cultivos bacterianos sensibles a estos fármacos. Este método sí detecta la actividad de carbapenemasas de clase A, B y D en enterobacterias y en BGNNF en menos de 8 h. El método del avibactam-doble test permite el detección de enterobacterias productoras de carbapenemasas de tipo A o de OXA-48. La vigilancia de genes por PCR en muestras medioambientales debe ir acompañada de una identificación de la especie ya que existe un gran número de microorganismos intrínsicamente resistentes a estos antibióticos. 4.3. Staphylococcus aureus RESISTENTE A LA METICILINA Con el fin de mejorar la sensibilidad del método, se suele llevar a cabo un pre-enriquecimiento en medio líquido tal y como se ha mencionado anteriormente. En el caso de S. aureus existen diferentes propuestas destacando el uso del caldo Mueller-Hinton (MH) o caldo infusión cerebro-corazón (BHI) con 6,5% de NaCl (debido a la capacidad de este microorganismo para crecer con ciertos niveles de sal) o el enriquecimiento en caldo manitol-rojo-fenol con 5 mg/L de ceftizoxima o el uso de caldo tripticasa-soja con 3,5 mg/L de cefoxitina y 75 mg de aztreonam. Muchas veces estos procedimientos se utilizan combinados haciéndose un primer paso en medio líquido con NaCl y un segundo paso de enriquecimiento con antibiótico. Tras el enriquecimiento, o bien directamente a partir de las muestras diluidas, se procede a su siembra en medios selectivos que permiten el aislamiento de cepas de SARM. Existen medios muy diversos 18 DOCUMENTO CIENTÍFICO que permiten la detección de cepas de SARM gracias a presentar un crecimiento y apariencia específicos. A estos medios se les añaden ciertas cantidades de cefoxitina u oxacilina (2-4 mg/L) con el fin de seleccionar aquellas cepas que presenten resistencia a dichos antibióticos. Entre los medios a utilizar destacan el uso de placas de agar sangre donde las colonias de S. aureus crecen amarillentas y normalmente presentando un halo debido a la hemólisis, o el medio manitol-sal agar donde se observan amarillas con una zona alrededor del mismo color y que se debe a la fermentación del manitol o placas comerciales de CHROMagar MRSA, MRSASelect agar, Spectra MRSA, Brilliance MRSA, Chromogenic MRSA u ORSAB donde las colonias aparecen de color rosa, malva o azul. Tras el aislamiento de las colonias se procedería a la utilización de métodos convencionales y/o moleculares para la identificación de las mismas. de un enriquecimiento previo, al igual que en el caso de cepas de SARM. El medio de cultivo más frecuentemente utilizado es caldo BHI suplementado con 6,5% de NaCl, lo cual disminuiría en muchos casos el tamaño de muestra necesario (EFSA, 2008). Otros métodos de enriquecimiento previos utilizan caldo de bilis suplementado o no con vancomicina (3 mg/L), colistina (5 mg/L) y/o anfotericina B (50 mg/L). Tras el enriquecimiento, o directamente a partir de las muestras sin enriquecer, se procede a su siembra en un medio selectivo. El medio de cultivo más utilizado hoy en día es Slanetz-Bartley (SB), suplementado con vancomicina para el aislamiento de ERV. El Clinical and Laboratory Standards Institute (CLSI) recomienda añadir una concentración de vancomicina entre 4-6 mg/L que permita la detección de ERV que confieren resistencia a concentraciones altas (vanA) y bajas o moderadas de este antibiótico (vanB, vanC, vanD, vanE, vanG, vanL, vanN, vanM). El medio SB, al igual que otros medios comerciales, permite distinguir diferentes especies de enterococos en función de la morfología de las colonias. Así, las colonias de E. faecalis serían grandes y rojas con una reflexión de oro en ciertos ángulos de la luz; las de E. faecium, rosas/blancas con el centro rojo y las de E. hirae y E. durans, pequeñas y completamente rosas (en algunos casos se pueden confundir con lactobacilos). Para poder detectar diferentes especies en una muestra, se recomienda seleccionar varias colonias de morfología diferente (EFSA, 2008). Según las últimas recomendaciones de EFSA 2012, se debería realizar primero un pre-enriquecimiento en caldo MH con 6,5% de NaCl (18-24 h, 37ºC) que permite el crecimiento de Staphylococcus spp. y de otras bacterias tolerantes a la sal. Posteriormente para la detección de SARM se realizaría un enriquecimiento selectivo en caldo tripticasa-soja (TSB) suplementado con cefoxitina (3,5-4 mg/L) y aztreonam (75 mg/L) o bien se sembraría en medio cromogénico selectivo (Brilliance MRSA screen 2 agar, u otros de los indicados). Las colonias aisladas en estos medios deber ser corroboradas como SARM ya que pueden crecer otros microorganismos y causar falsos positivos. Conviene puntualizar que para la detección de cepas SARM en las que la resistencia viene mediada por el gen mecC el uso de cefoxitina es preferible al de oxacilina. En un futuro, será necesario estudiar si la utilización de cefoxitina es también más recomendable para el aislamiento de estas cepas a partir de muestras de animales u alimentos. En las cepas de SARM se puede estudiar la presencia de otros genes de resistencia a antibióticos en función de su fenotipo específico de resistencia (ver tabla 4) La temperatura de incubación de las placas de SB debe ajustarse a la muestra objeto de estudio para mejorar los resultados. Se recomienda una temperatura de 42ºC para muestras animales o alimentarias y de 37ºC para muestras fecales o intestinales (EFSA, 2008). Además del medio SB, existen otros que podrían resultar útiles para el aislamiento de ERV. Es frecuente utilizar medios convencionales (selectivos y no selectivos) suplementados con diferentes agentes selectivos como el acetato de talio, el telurito de potasio, el tiocianato de potasio, el etil violeta, el cristal violeta, el cloruro de 2,3,5-trifeniltetrazolio (TTC) o ciertos antibióticos. 4.4. ENTEROCOCOS RESISTENTES A LA VANCOMICINA La detección de ERV en muestras fecales, alimentarias y medioambientales, suele acompañarse 19 DOCUMENTO CIENTÍFICO Entre los más utilizados están los medios m-Enterococcus, SF enterococcus y agar bilis esculina azida. Últimamente se ha popularizado el uso de medios cromogénicos como chromID VRE o Brilliance VRE Agar que también permiten distinguir las diferentes especies de enterococos y sobre todo las especies E. faecalis y E. faecium según color y morfología. Algunos de ellos, como es el caso de Brilliance VRE Agar, inhiben el crecimiento de las especies de enterococos intrínsecamente resistentes a la vancomicina y, por tanto, clínicamente menos relevantes. Tras el aislamiento de las colonias se procedería a la confirmación por medio de métodos convencionales y/o moleculares para la identificación de las mismas, destacando el uso de placas bilis esculina azida. humanos. Por este motivo es necesario también caracterizar los plásmidos que vehiculizan estos genes mediante la detección de los grupos Inc/ rep y la tipificación, en aquellos grupos de incompatibilidad que disponen de esquemas de tipado, mediante PCR y secuenciación de los alelos correspondientes. La caracterización del entorno del gen permite establecer la trazabilidad entre los determinantes plasmídicos y estimar las vías de diseminación. Otra estrategia que se va a imponer en un futuro cercano es el análisis mediante secuenciación masiva, que va a permitir el estudio simultáneo de los todos los determinantes de resistencia que poseen los aislados, la detección de las replicasas plasmídicas, la asignación a un clon y la tipificación entre aislados. Las cepas de ERV pueden presentar mecanismos de resistencia asociados. En la tabla 4 se presentan los genes de resistencia cuyo estudio puede ser de interés en los aislados de origen animal o alimentario. En el caso de las cepas de SARM, se recomienda realizar la monitorización de animales de granja (cerdos, pollos y vacas) cada tres años, a nivel de matadero o de granja. En el caso de los alimentos, como el nivel de contaminación es mucho menor, la frecuencia de la monitorización es voluntaria (EFSA 2012). Si se aíslan cepas de SARM en alimentos o animales, es importante conocer su línea genética para saber si corresponden a linajes de SARM asociados al ganado (CC398, CC97, etc.). Para ello lo más rentable es la realización del tipado spa, que en muchas ocasiones permite predecir el complejo clonal al que se asociaría mediante la técnica de MLST, especialmente en el caso de las cepas CC398; asimismo existe una PCR específica que permite detectar los aislados SARM del complejo clonal CC398. El tipado por MLST se realizaría en aquellas cepas en las que se quiera conocer de manera inequívoca su secuencia tipo o bien cuando no se pueda predecir dicha secuencia tipo por el tipado spa. En las cepas de SARM es primordial conocer si el mecanismo es mecA o bien mecC (en este último caso se asocia con frecuencia con complejos clonales específicos, especialmente el CC130) y también el tipo SCCmec. 5. VALORACIÓN DE LOS RESULTADOS La detección de aislados de E. coli, Salmonella spp. o Klebsiella spp. productores de BLEE/pAmpC o de enterobacterias o BGNNF productores de carbapenemasas, tanto en muestras alimentarias como fecales de animales debe informarse y monitorizarse según las recomendaciones de la EFSA. Ante la presencia de estos microorganismos multirresistentes se deben valorar varios aspectos para evaluar la repercusión en Salud Pública: 1) la relación clonal entre los aislados para evaluar la diseminación clonal entre un grupo de alimentos o animales, 2) la relación clonal de los aislados alimentarios o procedentes de animales con aislados clínicos causantes de infecciones en animales o en humanos, y 3) la transferencia de estos determinantes a aislados humanos. Para ello es necesario remitir los aislados a un laboratorio de referencia para la tipificación molecular y la caracterización de los plásmidos, así como de los entornos genéticos de los genes bla. Los métodos moleculares de tipificación deben incluir metodos con una alta capacidad de discriminación y métodos que proporcionen información sobre el clon al que pertenecen. Los informes publicados hasta la fecha muestran que con frecuencia se produce la diseminación del mismo determinante de resistencia en plásmidos que pueden tener rutas de transmisión animales-humanos o preferentemente humanos- Otros aspectos importantes a valorar en las cepas de SARM de origen animal o alimentario es su perfil de resistencia a antibióticos (con frecuencia presentan genes de resistencia que son inusuales en los aislados humanos) y la posible presencia el gen codificante de la leucodicina de Panton-Valentine o de genes de enterotoxinas, entre otros. Otro elemento que es importante analizar en las cepas SARM de origen animal o alimentario es la presencia de los 20 DOCUMENTO CIENTÍFICO genes relacionados con el sistema inmune humano; este sistema de genes está presente en las cepas de origen humano y ausente en las de origen animal y por ello puede ser un buen marcador para conocer el origen de la contaminación por SARM de un alimento. animal-hombre. Datos importantes para valorar también en las cepas ERV es su contenido en plásmidos y el tipo de los mismos para poder realizar estudios comparativos entre humanos y animales y determinar el flujo de estas estructuras en los diferentes ecosistemas. La detección de aislados de ERV con mecanismos adquiridos de resistencia (como es el caso de cepas E. faecalis o E. faecium portadoras de los genes vanA o de vanB) también puede tener importancia en salud pública. En este caso es importante llevar a cabo el tipado molecular de los aislados mediante MLST para saber si corresponden a clones altamente epidémicos, como es el caso de E. faecium CC17 o E. faecalis CC2 entre otros, frecuentemente detectados a nivel hospitalario. Por otro lado, es importante el estudio de las cepas de ERV de animales/alimentos y pacientes humanos por PFGE para determinar la relación clonal y la posible transferencia La detección de bacterias multirresistentes de los grupos mencionados anteriormente en mascotas, especialmente en perros y gatos, pueden tener una gran importancia en salud pública, dada la facilidad y oportunidades para que se produzca la transferencia de dichos microorganismos entre los animales y las personas en el seno del hogar. Este hecho se ha observado de manera clara en S. aureus donde se produce un flujo de clones entre las personas y animales (incluidos SARM) y también se produce para otras bacterias resistentes. Las mascotas pueden suponer un eslabón importante en la transferencia de bacterias multirresistentes en el hogar, que hay que monitorizar y controlar. 21 DOCUMENTO CIENTÍFICO Tabla 4. Genes de resistencia a antibióticos de interés para su estudio en aislados de Staphylo- coccus y Enterococcus procedentes de animales, alimentos y muestras ambientales Familia de antibióticos Gen de resistencia Enterococcus Staphylococcus Betalactámicos mecA / mecCa - + Glucopéptidos vanA/vanB + - Aminoglucósidos aph(2”)-aac(6´) aph(3´)-III ant(4´)(4”) + + - Linezolid cfrb + + + + + + - + + Lincosamidasd Inu(A)/(B)/(C)/(D) vga(A)/(B)/(C) isa(B) - + + + Tetraciclina tet(M)e/(L)/(K) + + Mupirocina mup(A)/(B) - + Ácido fusídico fus(B)/(C) - + Cloranfenicol catA fexA + - + + Trimetoprim dfrS1/D/G/K + + Macrólidos erm(A)/(B)/(C)/(T)c msr(A)/(B) Aunque el gen mecC es en general infrecuente, se está detectando en cepas SARM de animales de vida libre, y también en animales de producción. b El gen cfr confiere también resistencia a lincosamidas y pleuromutilinas c El gen erm(T) es frecuente en cepas SASM del linaje CC398. d La resistencia específica a lincosamidas, disociada de la de macrólidos, es relativamente frecuente en la línea genética ST398 de SARM, asociada al ganado, especialmente al cerdo. e El gen tet(M) está muy asociado a la línea genética de SARM ST398, ligada al ganado a 22 DOCUMENTO CIENTÍFICO 6. BIBLIOGRAFÍA 1. 13. Agersø Y, Vigre H, Cavaco LM, Josefsen MH. Comparison of EC 2008/55/ http://eur-lex.europa.eu/LexUriServ/LexUriServ. air samples, nasal swabs, ear-skin swabs and environmental dust do?uri=OJ:L:2008:014:0010:0025 samples for detection of methicillin-resistant Staphylococcus aureus 14. (MRSA) in pig herds. Epidemiol Infect. 2014; 142:1727-36. Task Force on Zoonoses Data Collection including guidance for har- 2. EFSA (European Food Safety Authority), 2008. Report from the Anjum MF, Lemma F, Cork DJ, Meunier D, Murphy N, North SE, monized monitoring and reporting of antimicrobial resistance in com- Woodford N, Haines J, Randall LP. Isolation and detection of extended mensal Escherichia coli and Enterococcus spp. From food animals. spectrum β-lactamase (ESBL)-producing Enterobacteriaceae from EFSA. 2008; 141:1-44. meat using chromogenic agars and isothermal loop-mediated amplifi- 15. cation (LAMP) assays. J Food Sci. 2013; 78: M1892-8. the Public Health significance of meticillin resistant Staphylococcus 3. Briñas L, Moreno MA, Zarazaga M, Porrero C, Sáenz Y, García aureus (MRSA) in animals and foods. Scientific Opinion of the Panel M, Domínguez L, Torres. Detection of CMY-2, CTX-M-14 and SHV-12 on Biological Hazards (Question No EFSA-Q-2008-300) Adopted on 5 beta-lactamases in Escherichia coli fecal-sample isolates from healthy March 2009. The EFSA Journal (2009) 993, 1-73. chickens. Antimicrob Agents Chemother. 2003 47:2056-8. 16. 4. Briñas L, Moreno MA, Teshager T, Sáenz Y, Porrero MC, Domín- gical Hazards (BIOHAZ); Scientific Opinion on the public health risks guez L, Torres C. Monitoring and characterization of extended-spec- of bacterial strains producing extended-spectrum β-lactamases and/or trum beta-lactamases in Escherichia coli strains from healthy and AmpC β-lactamases in food and food-producing animals. EFSA Jour- sick animals in Spain in 2003. Antimicrob Agents Chemother. 2005; nal 2011; 9:2322. 49:1262-4. 17. EFSA (European Food Safety Authority), 2012a. Technical speci- 5. EFSA (European Food Safety Authority), 2009. Assessment of EFSA (European Food Safety Authority), 2011. Panel on Biolo- Calvo J, Cantón R, Fernández-Cuenca F, Mirelis B, Navarro F. fications on the harmonised monitoring and reporting of antimicrobial (2011) Detección fenotípica de mecanismos de resistencia en gram- resistance in Salmonella, Campylobacter and indicator Escherichia negativos. Procedimientos en Microbiología Clínica. Recomendaci- coli and Enterococcus spp. Bacteria transmitted through food. EFSA ones de la Sociedad Española de Enfermedades Infecciosas y Mi- J. 2012; 10(6):2742. crobiología 18. Clínica; http://www.seimc.org/documentos/protocolos/ EFSA (European Food Safety Authority). 2012b. Technical spe- microbiologia/cap38indice.htm cifications on the harmonized monitoring and reporting of antimicrobial 6. resistance in methicillin-resistant Staphylococcus aureus in food-pro- Cattoir and Leclerq. Twenty-five years of shared life with van- comycin-resistant enterococci: is it time to divorce? J. Antimicrob. Che- ducing animals and food EFSA J. 2012;10:2897. mother. 2013; 68: 731-42. 19. 7. on Carbapenem resistance in food animal ecosystems EFSA Panel on CDC (Centers for Disease Control and Prevention). (2013). La- EFSA (European Food Safety Authority), 2013. Scientific Opinion boratory protocol for detection of carbapenem-resistant or carbapene- Biological Hazards (BIOHAZ). EFSA Journal 2013;11:3501. mase-producing, Klebsiella spp. and E. coli from rectal swabs. Atlanta: 20. CDC cations on randomised sampling for harmonised monitoring of antimi- (https://www.cdc.gov/HAI/pdfs/labSettings/Klebsiella_or_Ecoli. crobial resistance in zoonotic and commensal bacteria. EFSA Journal pdf) 8. EFSA (European Food Safety Authority), 2014. Technical specifi- 2014;12:3686. Coll P, Coque T, Domínguez MA, Vázquez J, Vila J. (2005) Meto- dos moleculares de tipificación epidemiológica en bacteriología. http:// 21. www.seimc.org/documentos/protocolos/microbiologia/cap18indice.ht Centre for Disease Prevention and Control), 2014. The European 9. Union Summary Report on antimicrobial resistance in zoonotic and CRL-AR protocolo MRSA. http://www.crl-ar.eu/mrsa_baseline_ EFSA (European Food Safety Authority) and ECDC (European study.html. indicator bacteria from humans, animals and food in 2012. EFSA J. 10. 2014;12(3):3590. Cuzon G1, Naas T, Fortineau N, Nordmann P. Novel chromo- genic medium for detection of vancomycin-resistant Enterococcus 22. faecium and Enterococcus faecalis. J Clin Microbiol. 2008; 46:2442-4. Serrano L, Navarro Sánchez-Ortiz MD, Rodriguez-Baño J, Pascual. 11. Egea P, López-Cerero L, Torres E, Gómez-Sánchez M del C, Díaz MA, Hernández-Bello JR, Rodríguez-Baño J, Martínez-Mar- Increased raw poultry meat colonization by extended spectrum be- tínez L, Calvo J, Blanco J, Pascual A; Spanish Group for Nosocomial ta-lactamase-producing Escherichia coli in the south of Spain. Int J Infections (GEIH). Diversity of Escherichia coli strains producing ex- Food Microbiol. 2012; 159:69-73. tended-spectrum beta-lactamases in Spain: second nationwide study. 23. J Clin Microbiol. 2010; 48: 2840-5.Microbiol. 2003; 1;88:147-64. ded-spectrum β-lactamase-producing and AmpC-producing Escherichia 12. Domig KJ1, Mayer HK, Kneifel W. Methods used for the iso- coli from livestock and companion animals, and their putative impact lation, enumeration, characterisation and identification of Enterococcus on public health: a global perspective. Clin Microbiol Infect. 2012; spp. 1. Media for isolation and enumeration. Int J Food Microbiol. 18:646-55. 2003; 1;88:147-64 23 Ewers C, Bethe A, Semmler T, Guenther S, Wieler LH. Exten- DOCUMENTO CIENTÍFICO 24. Falgenhauer L, Ghosh H, Guerra B, Yao Y, Fritzenwanker M, po, F. Ruiz-Larrea, M. Zarazaga, C. Torres. Detection of vanA and Fischer J, Helmuth R, Imirzalioglu C, Chakraborty T. Comparative ge- vanB2-containing enterococci from food samples in Spain, including nome analysis of IncHI2 VIM-1 carbapenemase-encoding plasmids of Enterococcus faecium strains of CC17 and the new singleton ST425. Escherichia coli and Salmonella enterica isolated from a livestock farm Int. J. Food Microbiol. 2009. 133:172-8. in Germany. Vet Microbiol. 2015 Sep 9. pii: S0378-1135(15)30020-1. 36. Lozano C, Aspiroz C, Ara M, Gómez-Sanz E, Zarazaga M, Torres doi: 10.1016/j.vetmic.2015.09.001. [Epub ahead of print] C. Methicillin-resistant Staphylococcus aureus (MRSA) ST398 in a 25. Fluit AC1. Livestock-associated Staphylococcus aureus. Clin Mi- farmer with skin lesions and in pigs of his farm: clonal relationship and crobiol Infect. 2012;18:735-44. detection of lnu(A) gene. Clin Microbiol Infect. 2011; 17:923-7. 26. Freitas A.R., T.M. Coque, C. Novais, A.M. Hammerum, C.H. Les- 37. Lozano C, ter, M.J. Zervos, S. Donabedian, L.B. Jensen, M.V. Francia, F. Ba- Ruiz-Fons F., Torres C. Detection of vancomycin-resistant Enterococ- quero, L. Peixe. Human and swine hosts share vancomycin-resistant cus faecalis ST6-vanB2 and E. faecium ST915-vanA in faecal sam- Enterococcus faecium CC17 and CC5 and Enterococcus faecalis ples of wild Rattus rattus in Spain. Vet Microbiol. 2015, 177:168-74. González-Barrio D, García J.T., Ceballos S, Olea P, CC2 clonal clusters harboring Tn1546 on indistinguishable plasmids. 38. Lozano C, Rezusta A, Gómez P, Gómez-Sanz E, Báez N, Martin- J. Clin. Microbiol. 2011a. 49:925-931. Saco G, Zarazaga M, Torres C. High prevalence of spa types as- 27. Freitas, A. R., Novais, C., Correia, R., Monteiro, M., Coque, T. sociated with the clonal lineage CC398 among tetracycline-resistant M., & Peixe, L. Non-susceptibility to tigecycline in enterococci from methicillin-resistant Staphylococcus aureus strains in a Spanish hos- hospitalised patients, food products and community sources. Intern J pital. J Antimicrob Chemother. 2012; 67:330-4. 39. Antimicrob Agents. 2011b; 38: 174-6. 28. Lozano C, López M, Gómez-Sanz E, Ruiz-Larrea F, Torres C, Guerra B, Fischer J, Helmuth R. An emerging public health Zarazaga M. Detection of methicillin-resistant Staphylococcus aureus problem: acquired carbapenemase-producing microorganisms are ST398 in food samples of animal origin in Spain. J Antimicrob Che- present in food-producing animals, their environment, companion ani- mother. 2009; 64:1325-6. 40. mals and wild birds. Vet Microbiol. 2014;171:290-7. 29. Ojer-Usoz E., González D., Vitas, A. I., Leiva, J., García_Jalón, Guzmán Prieto AM, Willem van Schaik W, Malbert Rogers M, I, Febles-Casquero, A., Escolano M.S. Prevalence of extended-spec- Coque TM, Baquero F, Corander J, Willem RJL. Global emergence trum beta-lactamase-producing Enterobacteriaecae in meat products and dissemination of enterococci as nosocomial pathogens: attack sold in Navarra, Spain. Meat Science, 2013, 93: 316-321. of the clones? Front Microbiol. 2016; 26 May 2016 | http://dx.doi. 41. org/10.3389/fmicb.2016.00788. Kasaroglu K, Gunseren F. Evaluation of Brilliance VRE agar for the 30. Ho PL, Chan J, Lo WU, Law PY, Li Z, Lai EL, Dissemination Ongut G, Kilinckaya H, Baysan BO, Ogunc D, Colak D, Inan D, detection of vancomycin-resistant enterococci in rectal swab speci- of plasmid-mediated fosfomycin resistance fosA3 among multidrug- mens. J Med Microbiol. 2013; 62:661-2. resistant Escherichia coli from livestock and other animals. J Appl Mi- 42. Patel G, Bonomo RA. "Stormy waters ahead": global emergen- crobiol. 2013;114:695-702. ce of carbapenemases. Front Microbiol. 20114;4:48. doi: 10.3389/ 31. Kadlec K1, Fessler AT, Hauschild T, Schwarz S. Novel and fmicb.2013.00048. eCollection 2013. uncommon antimicrobial resistance genes in livestock-associated 43. methicillin-resistant Staphylococcus aureus. Clin Microbiol Infect. mecC methicillin-resistant Staphylococcus aureus. Trends Microbiol. 2012;18:745-55. 2014;22:42-7. 32. Paterson GK, Harrison EM, Holmes MA. The emergence of Kelesidis T. The zoonotic potential of daptomycin non-sus- 44. Peterson JF, Riebe KM, Hall GS, Wilson D, Whittier S, Palave- ceptible enterococci. Zoonoses Public Health. 2015 Feb;62(1):1-6. cino E, Ledeboer NA. Spectra MRSA, a new chromogenic agar me- doi: 10.1111/zph.12091. Epub 2013 Nov Review. PubMed PMID: dium to screen for methicillin-resistant Staphylococcus aureus. J Clin 24274811. Microbiol. 2010; 48:215-9. 33. Liebana E, Carattoli A, Coque TM, Hasman H, Magiorakos AP, 45. Poeta P, Radhouani H, Igrejas G, Gonçalves A, Carvalho C, Mevius D, Peixe L, Poirel L, Schuepbach-Regula G, orneke K, Torren- Rodrigues J, Vinué L, Somalo S, Torres C. Seagulls of the Ber- Edo J, Torres C, Threlfal Jl. The public health risks of enterobacterial lengas natural reserve of Portugal as carriers of fecal Escherichia isolates producing extended-spectrum β-lactamases (ESBL) or AmpC coli harboring CTX-M and TEM extended-spectrum beta-lactama- β-lactamases in food and food-producing animals: An EU perspective ses. Appl Environm Microbiol. 2008 74:7439-41. of epidemiology, analytical methods, risk factors and control options. 46. Shaheen BW, Nayak R, Boothe DM. Emergence of a New Clin Infect Dis 2013, 56:1030-7. Delhi metallo-β-lactamase (NDM-1)-encoding gene in clinical Es- 34. cherichia coli isolates recovered from companion animals in the Liu YY, Wang Y, Walsh TR, Yi LX, Zhang R, Spencer J, Doi Y, Tian G, Dong B, Huang X, Yu LF, Gu D, Ren H, Chen X, Lv L, He D, United States. Antimicrob Agents Chemother. 2013; 57:2902-3. Zhou H, Liang Z, Liu JH, Shen J. Emergence of plasmid-mediated co- 47. Singh BR, Singh P, Agrawal S, Teotia U, Verma A, Sharma listin resistance mechanism MCR-1 in animals and human beings in S, Chandra M, Babu N, Kant Agarwal R. Prevalence of multidrug China: a microbiological and molecular biological study. Lancet Infect resistant Salmonella in Coriander, mint, carrot, and radish in Ba- Dis. 2016 Feb;16(2):161-8. reilly and Kanpur, northern India. Foodborne Pathog Dis. 2007; 35. 4:233-40 López M., Y. Sáenz, B. Rojo-Bezares, S. Martínez, R. del Cam- 24 DOCUMENTO CIENTÍFICO 48. Skov R1, Larsen AR, Kearns A, Holmes M, Teale C, Edwards G, sumo humano y animal. Etapa de producción primaria. Técnicas de Hill R. Phenotypic detection of mecC-MRSA: cefoxitin is more reliable muestreo. AENOR 2011. than oxacillin. J Antimicrob Chemother. 2014; 69:133-5. 54. UNE-ISO 17604:2013. Microbiología de los alimentos para consu- 49. Smet A, Boyen F, Pasmans F, Butaye P, Martens A, Nemec A, mo humano y animal. Toma de muestras de canales para análisis micro- Deschaght P, Vaneechoutte M, Haesebrouck F. OXA-23-producing biológico. AENOR 2013. Acinetobacter species from horses: a public health hazard? J Antimi- 55. crob Chemother. 2012;67:3009-10. consumo humano y animal. Preparación de las muestras de ensayo, 50. Stefani S, Chung DR, Lindsay JA, Friedrich AW, Kearns suspensión inicial y diluciones decimales para examen microbiológico. AM, Westh H, Mackenzie FM. Meticillin-resistant Staphylococcus Parte 6: reglas específicas para la preparación de muestras tomadas en aureus (MRSA): global epidemiology and harmonization of typing la etapa de producción primaria. AENOR 2013. methods. Int J Antimicrob Agents 2012; 39:273-282. 56. 51. Stolle I, Prenger-Berninghoff E, Stamm I, Scheufen S, Hassden- UNE-EN ISO 6887-6:2013. Microbiología de los alimentos para Villa L, Guerra B, Schmoger S, Fischer J, Helmuth R, Zong Z, García-Fernández A, Carattoli A. IncA/C plasmid carrying bla(NDM-1), teufel E, Guenther S, Bethe A, Pfeifer Y, Ewers C. Emergence of bla(CMY-16), and fosA3 in a Salmonella enterica Serovar Corvallis stra- OXA-48 carbapenemase-producing Escherichia coli and Klebsiella in isolated from a Migratory Wild Bird in Germany. Antimicrob Agents pneumoniae in dogs. J Antimicrob Chemother. 2013; 68:2802-8. Chemother. 2015;59:6597-600. 52. Torres C., C. Tenorio, A. Portillo, M. García, C. Martínez, R. 57. Wolk DM1, Marx JL, Dominguez L, Driscoll D, Schifman RB. Com- Del Campo, F. Ruiz Larrea, M. Zarazaga. Intestinal colonization by parison of MRSASelect Agar, CHROMagar Methicillin-Resistant Sta- vanA- or vanB2-containing enterococcal isolates of healthy animals in phylococcus aureus (MRSA) Medium, and Xpert MRSA PCR for detec- Spain. Microb. Drug. Resist. 2003. 1:S47-52. tion of MRSA in Nares: diagnostic accuracy for surveillance samples 53. UNE- ISO 13307: 2013. Microbiología de los alimentos para con with various bacterial densities. J Clin Microbiol. 2009; 47:3933-6. 25 DOCUMENTO TÉCNICO PNT-MAA-01 Recogida y procesamiento de muestras de animales, alimentos y mediambiente para la detección de bacterias resistentes a antimicrobianos Servicio / Unidad de Microbiología Hospital............................................ Edición Nº 01 Página 1 de 8 PNT-MAA-01 Recogida y procesamiento de muestras de animales, alimentos y medioambiente para la detección de bacterias resistentes a antimicrobianos ELABORADO Nombre / Firma EDICIÓN 01 REVISADO Y APROBADO Fecha Nombre / Firma FECHA Fecha ALCANCE DE LAS MODIFICACIONES Edición inicial COPIA REGISTRADA Nº............................ASIGNADA A..................................................... Este documento es propiedad del Servicio de Microbiología del Hospital/Centro…………………………..........…. La información en él contenida no podrá reproducirse total ni parcialmente sin autorización escrita del Responsable de su elaboración. Las copias no registradas no se mantienen actualizadas a sus destinatarios. 26 DOCUMENTO TÉCNICO PNT-MAA-01 Servicio / Unidad de Microbiología Hospital............................................ Recogida y procesamiento de muestras de animales, alimentos y mediambiente para la detección de bacterias resistentes a antimicrobianos Edición Nº 01 Página 2 de 8 1. PROPÓSITO Y ALCANCE El objetivo del presente documento es describir las características generales de los métodos de recogida de muestras de animales, alimentos y medioambiente para la detección de bacterias resistentes a antimicrobianos. Este procedimiento es aplicable a todos los laboratorios de Microbiología donde se analicen muestras de animales, alimentos y medioambiente para la detección de bacterias resistentes a antimicrobianos. 2. FUNDAMENTO Las bacterias resistentes a los antimicrobianos no sólo están presentes en humanos sino que cada vez son más frecuentes en otros ecosistemas, especialmente en animales, explotaciones ganaderas, alimentos y medioambiente. Aunque los procedimientos analíticos (microbiológicos) para detectar bacterias resistentes a los antimicrobianos son prácticamente independientes del origen de la muestra analizada, la recogida de muestras sí que es muy diferente según cual sea su procedencia. En el presente documento se describen métodos generales para la recogida de muestras en animales, alimentos y medioambiente. Este documento no contiene normas para diseñar el muestreo más adecuado para cuantificar la presencia de bacterias resistentes a antibióticos (métodos de selección de unidades de muestreo y de tamaño muestral) debido a la gran variabilidad de los posibles escenarios (frecuencia esperada del fenotipo investigado en la unidad epidemiológica de interés y objetivo del estudio). 3. DOCUMENTOS DE CONSULTA 1. CDC (Centers for Disease Control and Prevention). (2013). Laboratory protocol for detection of carbapenem-resistant or carbapenemase-producing, Klebsiella spp. and E. coli from rectal swabs. Atlanta: CDC https://www.cdc.gov/HAI/pdfs/labSettings/Klebsiella_or_Ecoli.pdf 2. EFSA (European Food Safety Authority), 2008. Report from the Task Force on Zoonoses Data Collection including guidance for harmonized monitoring and reporting of antimicrobial resistance in commensal Escherichia coli and Enterococcus spp. from food animals. EFSA Journal 2008; 141:1-44. 3. EFSA (European Food Safety Authority), 2012. Technical specifications on the harmonized monitoring and reporting of antimicrobial resistance in methicillin-resistant Staphylococcus aureus in food-producing animals and food. EFSA Journal 2012; 10(10):2897. 4. EFSA (European Food Safety Authority), 2014. Technical specifications on randomised sampling for harmonised monitoring of antimicrobial resistance in zoonotic and commensal bacteria. EFSA Journal 2014;12: 3686, doi:10.2903/j.efsa.2014.3686. 5. UNE-EN ISO 13307: 2013. Microbiología de los alimentos para consumo humano y animal. Etapa de producción primaria. Técnicas de muestreo. AENOR 20113 6. UNE-EN ISO 6887-6:2013. Microbiología de los alimentos para consumo humano y animal. Preparación de las muestras de ensayo, suspensión inicial y diluciones decimales para examen microbiológico. Parte 6:reglas específicas para la preparación de muestras tomadas en la etapa de producción primaria. AENOR 2013. 7. UNE-ISO 17604:2013. Microbiología de los alimentos para consumo humano y animal. Toma de muesde canales para análisis microbiológico. AENOR 2013. 27 DOCUMENTO TÉCNICO PNT-MAA-01 Servicio / Unidad de Microbiología Hospital............................................ Recogida y procesamiento de muestras de animales, alimentos y mediambiente para la detección de bacterias resistentes a antimicrobianos Edición Nº 01 Página 3 de 8 4. MUESTRAS 4.1. MUESTRAS DE ANIMALES VIVOS 4.1.1 Muestras fecales: las muestras habitualmente empleadas son heces frescas (al menos 25 g.) tomadas directamente del recto con guante (en animales grandes y de fácil manejo) o con hisopos con mango o escobillones (en animales pequeños y de fácil manejo). Los escobillones se introducen en el recto y se rotan sobre su eje longitudinal para recoger material de las paredes (la cantidad que sea posible). Estos procedimientos son aplicables en animales productores de alimentos, en animales de compañía (perros y gatos) y en animales de vida libre que se encuentren en cautividad o que sean capturados en el curso de cualquier tipo de estudio. En los casos en los que las muestras no se puedan tomar directamente de los propios animales (por problemas de manejo, tamaño, etc.) la alternativa son las muestras tomadas del suelo de los alojamientos (denominadas heces combinadas de forma natural o muestras colectivas de excrementos). En este caso la naturaleza exacta de la muestra depende del tipo de alojamiento y de manejo de los animales. En alojamientos de pequeño tamaño (corrales) y sin cama para los animales puede recogerse directamente del suelo con guantes o con otros utensilios de muestreo (cucharillas, espátulas, etc.) de al menos cinco sitios diferentes del local hasta completar al menos 25 g que se depositan en una bolsa estéril de tamaño apropiado. Si hay una acumulación de excrementos mezclados en una zona del alojamiento pueden usarse dispositivos estériles de muestreo de mayor tamaño (hisopos de tela de 20 × 20 cm) para pasar por la masa fecal, asegurándose de recoger como mínimo 25 g. de la mezcla que se depositan en una bolsa estéril de tamaño apropiado. Esto puede hacerse, por ejemplo, pasando el hisopo siguiendo un recorrido en zigzag de dos metros para que esté bien cubierto de heces. En granjas de aves criadas en jaula una alternativa es la recogida de heces de las cintas transportadoras de deyecciones empleando guantes, cucharillas o espátulas, hasta alcanzar 25 g. que se depositan en una bolsa estéril de tamaño apropiado. En alojamientos con cama para los animales uno de los procedimientos más habituales es la recogida con calzas durante paseos de duración y trazado previamente establecido (por ejemplo al menos 100 m o 100 pasos por par de calzas en el sector escogido de modo que la muestra sea representativa de todas las partes de dicho sector, incluidas zonas de desechos y enrejilladas). Las calzas se depositan en una bolsa estéril de tamaño apropiado. Una alternativa a las calzas son los hisopos de arrastre. Otra alternativa es la recogida de muestras de estiércol o purín (estiércol líquido) fresco antes de su eliminación de las instalaciones ganaderas utilizando algún dispositivo que permita muestrear diferentes zonas de las balsas conte nedoras. La cantidad de muestra debe ser igualmente de al menos 25 g. que se depositan en un recipiente estéril de tamaño apropiado. 4.1.2 Muestras no fecales: para la detección de bacterias de hábitat extraintestinal las muestras varían, siendo el caso más habitual las muestras nasales y de la parte posterior del pabellón auricular empleadas para la detección de Staphylococcus aureus resistente a la meticilina (SARM). Las muestras nasales se toman con escobillón utilizando el mismo para las dos fosas nasales de cada animal. Los escobillones se introducen en las fosas y se rotan sobre su eje longitudinal para recoger material de las paredes. Las muestras de piel de la parte posterior del pabellón auricular se toman con escobillón frotando una superficie aproximada de 2 cm2 en la zona de inserción del pabellón al cráneo. 28 DOCUMENTO TÉCNICO PNT-MAA-01 Servicio / Unidad de Microbiología Hospital............................................ Recogida y procesamiento de muestras de animales, alimentos y mediambiente para la detección de bacterias resistentes a antimicrobianos Edición Nº 01 Página 4 de 8 4.1.3 Animales de vida libre: si los animales pueden ser capturados las muestras se recogen tal y como se ha indicado en los apartados 4.1.1 y 4.1.2 En otros casos la recogida de muestras de heces se hace empleando rastreadores que localizan zonas de estancia o de paso de los animales. 4.2. MUESTRAS DE ANIMALES SACRIFICADOS EN MATADEROS 4.2.1 Muestras fecales: en este caso, las muestras de contenido intestinal (al menos 25 g) se suelen tomar directamente del intestino grueso (ciego o recto) tras la evisceración de los animales con cucharillas o espátulas y se depositan en bolsas estériles de tamaño apropiado. En aves lo habitual es recoger el paquete intestinal completo (o al menos los ciegos) en una bolsa estéril y enviarlo al laboratorio (EFSA, 2008). 4.2.2 Muestras de canales: en el caso de canales, las muestras pueden ser de dos tipos: destructivas y no destructivas. Las muestras destructivas se toman retirando secciones superficiales de tejidos (en el caso de aves, piel y un fino corte de músculo) de tamaño definido (cm2) empleando instrumentos estériles (bisturí, pinzas, tijeras, etc.) y depositándolas en bolsas estériles de tamaño apropiado. Las muestras no destructivas se obtienen frotando con dispositivos estériles de muestreo (pañuelos o esponjas abrasivas) una superficie definida de la canal (cm2), usualmente mayor de la retirada con un método destructivo equivalente, y depositando el dispositivo en una bolsa estéril de tamaño apropiado. 4.2.3 Muestras no fecales: la detección de SARM en animales sacrificados también se suele hacer a partir de muestras nasales tomadas con escobillón tal y como se ha indicado en el apartado 4.1.2 4.3. MUESTRAS DE EXPLOTACIONES GANADERAS Además de las muestras recogidas del suelo de los alojamientos (heces), en las explotaciones ganaderas tienen interés las muestras ambientales, fundamentalmente polvo de diversas superficies del equipamiento (comederos, bebederos, jaulas, aseladeros, tabiques divisorios, conductos de ventilación, etc.) tomadas en diferentes momentos de la vida de los animales y cuando las naves están vacías. Para recoger muestras de polvo se deben emplear hisopos estériles secos de aproximadamente 500 cm2 cada uno y frotar con ellos las superficies apropiadas. Una vez utilizado, el hisopo se colocará en una bolsa de plástico esterilizada de tamaño apropiado. 4.4. MUESTRAS DE ALIMENTOS Las muestras de alimentos comercializados deben recogerse directamente en los establecimientos de venta final. Las muestras cárnicas de mayor riesgo son las refrigeradas, las que mantienen la piel de los animales y las que han sufrido procesamientos mecánicos (carnes picadas). En los alimentos envasados la unidad de muestreo es el envase (siempre que alcance un tamaño mínimo de 100 g o ml o la docena en el caso de los huevos). En los alimentos no envasados (suministrados a granel) se deben recoger al menos 100 g o 100 ml en diferentes porciones de menor tamaño tomadas de diferentes localizaciones del recipiente que los contenga, que se depositan en bolsas estériles de tamaño apropiado. 5. ENVÍO Y CONSERVACIÓN DE MUESTRAS Todas la muestras de naturaleza orgánica (heces) deben conservarse y transportarse en condiciones de refrigeración (entre 2 y 8ºC aproximadamente) y procesarse en el laboratorio antes de que transcurran 24 h desde su recogida. 29 DOCUMENTO TÉCNICO PNT-MAA-01 Servicio / Unidad de Microbiología Hospital............................................ Recogida y procesamiento de muestras de animales, alimentos y mediambiente para la detección de bacterias resistentes a antimicrobianos Edición Nº 01 Página 5 de 8 Una vez procesadas, las muestras deben conservarse (preferiblemente congeladas por debajo de -20 ºC) al menos hasta la finalización de todas las determinaciones analíticas programadas. Hay que tener en cuenta que la conservación en condiciones de refrigeración puede producir la muerte de algunas bacterias (como salmonelas y Campylobacter spp.) y si la cantidad inicial es escasa puede dar lugar a la obtención de resultados negativos. Si las técnicas de análisis incluyen la realización de recuentos, ha de garantizarse que no existan ni multiplicación ni muerte bacteriana durante las fases previas al análisis. Las muestras de polvo no requieren refrigeración y pueden transportarse y conservarse a temperatura ambiente (20-25ºC). 6. MATERIAL 6.1 PARA LA RECOGIDA DE LA MUESTRA • • • • • • • • • • • Guantes de un solo uso Escobillones Hisopos de tela Cucharillas Espátulas Calzas Cubrebotas Pañuelos o esponjas abrasivas Bolsas o frascos estériles Bisturíes Tijeras 6.2 PARA EL PROCESAMIENTO DE LA MUESTRA Está registrado en los correspondientes PNTs indicados para cada uno de los microorganismos multiresistentes señalados. 7. PROCEDIMIENTO 7.1 PROCESAMIENTO INICIAL DE LAS MUESTRAS Las muestras pueden procesarse de forma individual o de forma agrupada. Muchos protocolos analizan muestras de varios individuos o localizaciones de forma conjunta. El agrupamiento puede hacerse antes o después de procesamiento inicial de las muestras. Las muestras sólidas suelen mezclarse inicialmente con una cantidad variable de un líquido estéril apropiado (por ejemplo, agua de peptona tamponada, solución tamponada, etc.). Para aumentar la sensibilidad puede usarse caldo peptonado selectivo. El factor de dilución varía según la consistencia de la muestra y de la deter minación analítica que se vaya a llevar a cabo y oscila (peso/volumen) entre 1:1 y 1:9. La cantidad de muestra inicial suele ser de 10 g. (salvo en las determinaciones de salmonelas que suelen partir de 25 g.) En el caso de las calzas usadas para recogida de material fecal se aconseja abrirlas con cuidado para que no se les caiga la materia fecal y colocarlas en 225 ml de agua de peptona tamponada, previamente calentada hasta temperatura ambiente. En el caso de muestras de polvo se aconseja pesar 50 g., colocarlos en el mismo peso de agua de peptona tamponada y mezclarlos suavemente. 30 DOCUMENTO TÉCNICO PNT-MAA-01 Servicio / Unidad de Microbiología Hospital............................................ Recogida y procesamiento de muestras de animales, alimentos y mediambiente para la detección de bacterias resistentes a antimicrobianos Edición Nº 01 Página 6 de 8 La mezcla de muestra y diluyente se agita suavemente durante 10-15 minutos de forma manual o con dispositivos apropiados (por ejemplo, homogeneizadores de palas), se deja reposar durante 10-15 minutos y después se toma la muestra analítica necesaria a partir de la fracción líquida. La muestra analítica agrupada suele constituirse mezclando volúmenes iguales de las muestras individuales previamente diluidas. Las muestras líquidas pueden procesarse directamente o ser sometidas previamente a un procedimiento de concentración por filtración (filtros de 0,45 ó 0,20 micras), analizándose en este segundo caso las bacterias retenidas en el filtro. Preferiblemente las muestras diluidas se incuban durante 18-24 h a una temperatura apropiada (34-37ºC) como fase de pre-enriquecimiento no selectivo. 7.2 PROCESAMIENTO PARA LA DETECCIÓN DE ENTEROBACTERIAS PRODUCTORAS DE BLEE Y/O pAmpC Tras el enriquecimiento durante 18-24 horas se plaquea un volumen adecuado (50-100 ml) en medio diferencial para enterobacterias, prefiriéndose un medio cromogénico. Pueden utilizarse bien medios cromogénicos no selectivos, sobre todo si el paso previo de enriquecimiento ha sido selectivo (con 0,5-1 mg/L de cefotaxima o 0,5-1 mg/L de ceftazidima), o bien medios cromogénicos selectivos. En el caso de utilizar medios selectivos, deben incluirse un medio que contenga cefotaxima (1 mg/L) y otro que contenga ceftazidima (1 mg/L). Se puede añadir un tercer medio que contenga cefoxitina (8 mg/L) para la detección en paralelo de enterobacterias productoras de pAmpC. Estos medios deben incubarse durante 18-48 horas a 37ºC. La lectura puede efectuarse a las 24 y/o 48 horas. Se deben seleccionar para posterior análisis cada morfotipo diferente que se observe. Se debe realizar una identificación a nivel de especie de cada aislado seleccionado y comprobar el fenotipo de resistencia (ver PNT-MRN-01 y PNT-MRN-02 del Procedimiento en Microbiología nº 38 de la SEIMC). 7.3 PROCESAMIENTO PARA LA DETECCIÓN DE ENTEROBACTERIAS O BACILOS GRAMNEGATIVOS NO FERMENTADORES PRODUCTORES DE CARBAPENEMASAS Se realizará un enriquecimiento previo de la muestra en agua peptonada con meropenem/ertapenem (100 µl de suspensión bacteriana en 10 ml de agua peptonada con un disco de 10 µg de meropenem o ertapenem) incubándose 18-24 h a 37ºC. Posteriormente se inoculará en medios selectivos, bien no comerciales (por ejemplo, MacConkey, SuperCarba) suplementados con carbapenemas (meropenem o ertapenem) o medios cromogénicos (por ejemplo, CHROMAgar, chromID CARBA, Brilliance CRE, ChromID OXA-48, etc.) y se incubará durante 18-24 h a 37ºC. La sensibilidad y especificidad de los mismos varía con la especie y el tipo de carbapenemasa. Para el aislamiento, identificación y caracterización de los mecanismos implicados se usarán los protocolos descritos en los Procedimientos en Microbiología de la SEIMC números 38, 39 y 55 (PNT-MRN-03 y PNTMRP-04 de los procedimientos nº 38 y nº 39, respectivamente; y PNT-MMV-05 y PNT-MMV-06 del procedimiento nº 55). 7.4 PROCESAMIENTO PARA LA DETECCIÓN DE SARM Según recomendaciones previas (EFSA 2012), las muestras de animales o de alimentos serán sometidas a los siguientes pasos: 31 DOCUMENTO TÉCNICO PNT-MAA-01 Servicio / Unidad de Microbiología Hospital............................................ Recogida y procesamiento de muestras de animales, alimentos y mediambiente para la detección de bacterias resistentes a antimicrobianos Edición Nº 01 Página 7 de 8 1. Pre-enriquecimiento en caldo Mueller-Hinton (ó caldo BHI -brain heart infusion-) con NaCl al 6,5%durante 18-24 h a 37ºC, que permite la selección de Staphylococcus y de otras bacterias tolerantes a la sal. 2. Enriquecimiento selectivo en medio líquido tripticasa soja (TSB) con 3,5-4 mg/L de cefoxitina y 75 mg/L de aztreonam, 18-24 h a 37ºC, que permite la selección de SARM y otras bacterias resistentes como Staphylococcus coagulasa negativa. Este paso es opcional. 3. Subcultivo a placas selectivas para SARM que pueden ser medios cromogénicos para SARM e incubación durante 18-24 h a 37ºC. Como estos medios no son 100% específicos, las colonias sospechosas se sembrarán en medio de agar sangre para observar la morfología característica y la hemólisis, y asimismo se determinará la reacción de la catalasa. 4. Las colonias sospechosas de ser SARM se identificarán por métodos moleculares, en concreto mediante la realización de la PCR específica del gen spa (codificante de la proteína A y específica de S. aureus) y asimismo se determinará la presencia de los genes mecA y mecC, codificantes de la PBP2a y PBP2c, respectivamente, relacionadas con la resistencia a la meticilina. La presencia del gen spa confirmaría la especie S. aureus y la secuenciación de dicho gen permitiría detectar los diferentes tipos spa, algunos de ellos ligados el ámbito animal como los relacionados con el complejo clonal CC398 (tipos spa t011, t034, etc). En general existe una buena concordancia entre los tipos spa y los complejos clonales determinados mediante el MLST. 5. La confirmación de que las cepas SARM pertenecen al complejo CC398 ligado al ganado se puede realizar de manera rápida mediante una PCR específica (Stegger et al., 2011) o bien mediante la determinación de la secuencia tipo de los 7 genes específicos del MLST en S. aureus. Para la identificación y la determinación del fenotipo y genotipo de resistencia a antibióticos de las cepas SARM se seguirán protocolos previamente descritos en los Procedimientos en Microbiología de la SEIMC números 39 y 55 (PNT-MRP-02 y PNT-MMV-01, respectivamente). 7.5. PROCESAMIENTO PARA LA DETECCIÓN DE ENTEROCOCOS RESISTENTES A LA VANCOMICINA (ERV) Tras un pre-enriquecimiento opcional de la muestra en caldo BHI con 6,5% de NaCl (18-24 h a 37ºC) se inoculará en medios selectivos suplementados con vancomicina. Como medio selectivo se pueden usar placas de m-Enterococcus agar o similares suplementadas con 4-6 mg/L de vancomicina o medios cromogénicos específicos para el aislamiento de cepas de ERV. El aislamiento, identificación y caracterización de los mecanismos de resistencia en las cepas de ERV se realizará según protocolos previamente descritos en los Procedimientos en Microbiología de la SEIMC números 39 y 55 (PNT-MRP-04 y PNT-MMV-02, respectivamente). 8. OBTENCIÓN Y EXPRESIÓN DE RESULTADOS Los resultados se expresarán siguiendo las correspondientes normativas (ver apartado de Documentos de Consulta de este PNT). 32 DOCUMENTO TÉCNICO PNT-MAA-01 Servicio / Unidad de Microbiología Hospital............................................ Recogida y procesamiento de muestras de animales, alimentos y mediambiente para la detección de bacterias resistentes a antimicrobianos Edición Nº 01 Página 8 de 8 9. RESPONSABILIDADES El proceso de recogida de la muestra es responsabilidad del solicitante. La información sobre las normas de transporte y conservación de las muestras y su distribución a los servicios solicitantes es responsabilidad del laboratorio de Microbiología. El facultativo encargado del área de recepción y procesamiento de muestras del laboratorio es responsable de la supervisión de la recepción, identificación y procesamiento de las muestras, así como del rechazo de las muestras remitidas en condiciones defectuosas (medios de transporte inadecuados, derramadas) y adopción de medidas correctoras. El personal técnico es responsable de los procedimientos microbiológicos preliminares, así como del registro de resultados. 10. ANOTACIONES AL PROCEDIMIENTO Todo el personal del laboratorio deberá conocer y seguir las normas generales de bioseguridad e higiene. Estas recomendaciones deberán estar recogidas en un documento establecido por el laboratorio de Microbiología. 11. LIMITACIONES DEL PROCEDIMIENTO La gran diversidad de situaciones de muestreo que abarca este procedimiento puede dar lugar a que no se contemplen algunos escenarios específicos. La demora superior a 3 horas en el transporte de las muestras o la realización en condiciones de temperatura no adecuadas puede alterar la viabilidad de los microorganismos. 12. BIBLIOGRAFÍA 1. Guerra B, Fischer J, Helmuth R. An emerging public health problem: acquired carbapenemase-producing microorganisms are present in food-producing animals, their environment, companion animals and wild birds. Vet Microbiol. 2014;171:290-7. 2. Liebana E, Carattoli A, Coque TM, Hasman H, Magiorakos AP, Mevius D, Peixe L, Poirel L, Schuepbach-Regula G, orneke K, Torren-Edo J, Torres C, Threlfal Jl. The public health risks of enterobacterial isolates producing extended-spectrum β-lactamases (ESBL) or AmpC β-lactamases in food and food-producing animals: An EU perspective of epidemiology, analytical methods, risk factors and control options. Clin Infect Dis. 2013; 56:1030-7. 3. López M., Y. Sáenz, B. Rojo-Bezares, S. Martínez, R. del Campo, F. Ruiz-Larrea, M. Zarazaga, C. Torres. Detection of vanA and vanB2-contai- ning enterococci from food samples in Spain, including Enterococcus faecium strains of CC17 and the new singleton ST425. Int. J. Food Microbiol. 2009; 133:172-8. 4. Stegger M, Andersen PS, Kearns A, Pichon B, Holmes MA, Edwards G, Laurent F, Teale C, Skov R and Larsen AR, 2012. Rapid detection, differentiation and typing of methicillin-resistant Staphylococcus aureus harbouring either mecA or the new mecA homologue mecALGA251. Clin Microbiol Infect. 2012;18:395-400.13. 5. Stegger M, Lindsay JA, Moodley A, Skov R, Broens EM, and Guardabassi L. Rapid PCR detection of Staphylococcus aureus clonal complex 398 by targeting the restriction-modification system carrying sau1-hsdS1. J. Clin. Microbiol. 2011; 49:732-4. 33
Anuncio
Documentos relacionados
Descargar
Anuncio
Añadir este documento a la recogida (s)
Puede agregar este documento a su colección de estudio (s)
Iniciar sesión Disponible sólo para usuarios autorizadosAñadir a este documento guardado
Puede agregar este documento a su lista guardada
Iniciar sesión Disponible sólo para usuarios autorizados