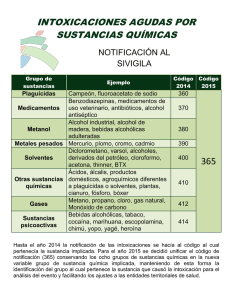
JEFATURA DE RESIDENTES DE PEDIATRÍA 2009-2010 GUÍAS PEDIÁTRICAS INTOXICACIONES Las intoxicaciones suponen el 2-5% de las urgencias pediátricas. Distribución etárea en las intoxicaciones (Servicio de Toxicología La Plata) De las intoxicaciones en pediatría, el 90 % son accidentales y el 10% son intencionales, aprox. La intox. accidental es más frecuente en menores de 5 años. Son accidentes relacionados con su conducta exploratoria e inciden con mayor frecuencia en el varón. De los intoxicados, sólo el 7% se hospitaliza. INTOXICACIONES ACCIDENTALES Distribución por grupo causal Servicio de Toxicología- La Plata 2005 (5893 registros) 246 EPIDEMIOLOGÍA DE LAS INTOXICACIONES PEDIATRICAS Podemos diferenciar 2 grandes grupos de pacientes que consultan por una posible intoxicación: Preescolares-escolares menores de 5 años de edad: constituyen el grupo más numeroso, en el que las intoxicaciones se caracterizan por: Ser accidentales Ocurrir habitualmente en el hogar Consulta casi inmediata Los niños suelen estar asintomáticos El toxico es conocido Pronóstico favorable Adolescentes: cuyas intoxicaciones de distinguen por: Ser intencionales Muchas veces, fuera del hogar Consultar por tiempo más prolongado Generar síntomas con mucha frecuencia El tóxico no siempre es conocido El manejo es más complejo Pronostico menos favorable Un grupo aparte, de escaso volumen, pero de gran importancia, lo constituyen las intoxicaciones intencionales con fines homicidas o sucedidos en el contexto de un maltrato. Aunque globalmente no hay diferencias en cuanto al sexo, a medida que nos acercamos a la adolescencia, predomina el sexo femenino. LOS TÓXICOS: 247 Los fármacos son el tipo de tóxico más frecuentemente implicado en las intoxicaciones pediátricas (40% del total). Un segundo gran grupo lo forman los productos del hogar, y por detrás están el etanol y el monóxido de carbono, con un 5% del total de las intoxicaciones. Estos porcentajes varían según la edad: Fármacos Productos del hogar Alcohol Monóxido de carbono Drogas de abuso < 7 años 59% 33% 0,2% 2,9% 0,7% 7-13 años 34% 24% 14,4% 19,3% 2% > 13 años 41% 3% 36,9% 3,1% 6,7% MEDIDAS GENERALES Soporte vital: Monitoreo de signos vitales Soporte respiratorio Soporte hemodinámico Soporte neurológico En todo paciente en coma o con alteración de la conciencia: mantener vía aérea libre, sonda nasogástrica, accesos venosos periféricos y control de glucemia. Anamnesis Examen físico: Alteración de signos vitales Alteración del nivel de conciencia Alteración del comportamiento Estado de la función neuromuscular (temblor, distonías, convulsiones) Alteraciones pupilares Lesiones en boca Alteraciones cardíacas Alteraciones respiratorias Alteraciones digestivas Alteraciones en piel Aliento Diagnóstico clínico: sospechar intoxicación en casos de: Alteración del nivel de conciencia Ataxia Conducta anormal Convulsiones Dificultad respiratoria Shock Acidosis metabólica Vómitos Sin otra enfermedad que las justifique, y generalmente se inician bruscamente, con mayor frecuencia, en menores de 5 años. 248 SINDROMES TÓXICOS CARDIOVASC. PUPILAS SIST.NERVIOSO PIEL AGITACIÓN SUDOROSA SIMPATICOMIMÉTICO HIPERTENSIÓN MIDRIASIS CONVULSIONES PILOERECCIÓN (COCAÍNA, EFEDRINA, TAQUICARDIA FIEBRE ALUCINACIONES ANFETAMINAS, METILXANTINAS) ARRITMIAS COLINÉRGICO (ORGANOFOSFORADOS) AGITACIÓN CARDIOVASC. MUSCARÍNICOS (BRADICARDIA) NICOTÍNICOS (TAQUICARDIA) ANTICOLINÉRGICO HIPERTENSIÓN TAQUICARDIA (ANTIHISTAMÍNICO, ARRITMIAS ATROPINA, ANTIEMÉTICOS, SETAS, ANTIDEPRESIVOS TRICÍCLICOS) PUPILAS MIOSIS EPIFORA MIDRIASIS TRAST. VISUALES HIPERTERMIA SEROTONINÉRGICO (ANFETAMINAS, FLUOXETINA, SERTRALINA) TAQUICARDIA INESTABILIDAD AUTONÓMICA SIST.NERVIOSO DEPRESIÓN NEUROLÓGICA COMA FASCICULACIONES DEBILIDAD DELIRIO AGITACIÓN DELIRIO COMA FASCICULACIONES URODIGESTIVO DIARREA DOLOR ABDOMINAL VÓMITOS PIEL SUDOROSA URODIGESTIVO SIALORREA POLAQUIURIA DIARREA VÓMITOS SECA Y ROJA RETENCIÓN URINARIA HIPOPERISTALSIS SUDORACIÓN DIARREA CONVULSIONES MIOCLONÍAS MIDRIASIS AGITACIÓN HIPERREFLEXIA CLONUS MÉTODOS DE ELIMINACIÓN Se definen como el conjunto de maniobras destinadas a retirar el tóxico del organismo. Tienen como objetivos: Disminuir la absorción Neutralizar 249 Favorecer la eliminación 1 DISMINUIR LA ABSORCIÓN La práctica elegida depende de la vía de exposición. Para los tóxicos que ingresan por vía oral podemos optar por: Vómito provocado: jarabe de ipecacuana Lavado gástrico Aspiración nasogástrica Estos métodos tienen contraindicaciones absolutas y relativas que comparten: POR EL PACIENTE POR EL PRODUCTO Coma Cáusticos Convulsiones Carburantes (hidrocarburos) Contraindicaciones absolutas VÓMITO PROVOCADO: Se utiliza jarabe de ipecacuana, preparado magistral a partir del extracto de fluido de ipecacuana. La ipeca actúa como irritante gástrico local y como emético central. Este último mecanismo implica estimulación de la zona quimiorreceptora localizada en el suelo del cuarto ventrículo. Dicha zona activa el centro del vómito localizado en la formación reticular, lo cual culmina en los movimientos coordinados del estómago e intestino delgado, con producción subsiguiente de vómito. Dosis adecuadas causan vómito dentro de los 30 minutos en más del 90 % de los pacientes; el tiempo promedio es habitualmente menor de 20 minutos. En niños, la administración de agua previa al jarabe puede ser más útil. Un episodio de vómito no significa necesariamente el vaciamiento completo del estómago. Composición y características: Extracto fluido de Ipeca Glicerina Agua destilada 7 ml 10 ml 100 ml El jarabe de ipecacuana es un líquido viscoso, de color marrón oscuro y sabor dulce ligeramente picante. Debe protegerse de la luz para evitar su deterioro (frasco oscuro) y renovarse semanalmente. Indicaciones y usos: El jarabe de ipeca es útil como emético (inductor del vómito) en el tratamiento de sobredosis por drogas y en otros casos de intoxicación. No debería administrarse en forma rutinaria en el tratamiento del paciente pediátrico intoxicado. Contraindicaciones: La emesis generalmente está contraindicada si: 250 Se observa bajo nivel de conciencia. Si el material ingerido es un cáustico fuerte (ácido o álcali) Si el material ingerido es probable que cause iniciación rápida de síntomas neurológicos importantes (por ejemplo: estricnina, hipnóticos potentes, etc.) Deben considerarse contraindicaciones relativas de la emesis los siguientes factores: Niños muy pequeños (menos de 6 meses de edad) o pacientes debilitados en quienes es mayor el riesgo de aspiración. La ingestión de la mayor parte de hidrocarburos (excepto que sea vehículo de productos de elevada toxicidad, por ejemplo: ciertos plaguicidas) Embarazo avanzado. Enfermedad respiratoria o cardíaca grave o hipertensión no controlada. Advertencias: No debe confundirse el jarabe de ipeca con el extracto fluido de ipecacuana, que es 14 veces más potente y ha causado algunas muertes. Si el jarabe de ipeca no es vomitado puede absorberse el alcaloide emetina. Este ha sido asociado con efectos cardiotóxicos, vómitos incoercibles, diarrea y deshidratación. Interacciones: No debe administrarse carbón activado junto con jarabe de ipeca porque el carbón adsorbe la ipeca y anula su efecto emético. Puede administrarse después que el vómito se ha provocado. No debe administrarse leche ya que demora el comienzo de la emesis. Efectos adversos: Usado en forma adecuada produce efectos secundarios no graves, incluyendo vómito prolongado, diarrea, letargia o irritabilidad, sudación y fiebre. Se ha observado somnolencia en el 20 % de los pacientes. Como consecuencia de los vómitos prolongados se han descrito: rotura gástrica, neumomediastino y neumonías aspirativas, en casos muy infrecuentes. Dosis y administración: El paciente presenta tres a cuatro vómitos altamente expulsivos. Una vez producido el efecto indicar reposo gástrico por una hora. Si en 20-30 minutos no se observa efecto, se repite media dosis y/o estimula las fauces. No administrar en menores de 6 meses. Niños menores de 1 año: 5 a 10 ml Niños de 1 a 12 años: 15 ml Niños mayores de 12 años y adultos: 30ml La administración de líquidos gasificados o agua (no más de 200 ml), facilita la expulsión del contenido gástrico. LAVADO GÁSTRICO: Es el método de descontaminación que más complicaciones puede ocasionar. Indicaciones: Se indica cuando se sospecha que el paciente haya ingerido una cantidad de tóxico potencialmente amenazante, ya sea por la gravedad de la sustancia, por la cantidad ingerida o por la velocidad de absorción del mismo. También debe indicarse cuando la 251 sustancia ingerida reduce la respuesta emética: anhistamínicos; anticolinérgicos; ácido acetil-salicílico; antidepresivos tricíclicos. Forma de uso: Implica el paso de una sonda orogástrica y la administración secuencial y aspiración de pequeños volúmenes de líquido para eliminar sustancias tóxicas presentes en el estómago. En niños mayores, el lavado se puede realizar con suero salino o agua; en más pequeños, utilizar solución salina al medio, para evitar trastornos hidroelectrolíticos. ASPIRACIÓN NASOGÁSTRICA: Se prefiere en los menores de 1 año, cuando la falta de colaboración del paciente, su estado clínico o la falta de elementos apropiados, demoran la realización del lavado gástrico. Cuando el contacto se produce por vía cutánea, se descontamina mediante el lavado corporal que siempre debe ser completo, incluyendo lavado de cabeza. Evitar todo procedimiento que aumente la irrigación, y consecuentemente, la absorción (agua caliente, fricciones). Ante contacto por vía ocular, realizar el lavado ocular con solución fisiológica o agua a chorro, no menos de 15-20 minutos. No aplicar sustancias neutralizantes, ya que la reacción química podría agravar la lesión preexistente. 2 NEUTRALIZAR Existen numerosos neutralizantes químicos específicos (almidón para los compuestos iodados por ej.), pero de difícil obtención en la urgencia. El neutralizante por excelencia es el carbón activado. Es carbón vegetal activado mediante la aplicación de altas temperaturas. La efectividad del carbón activado disminuye con el tiempo; el mayor beneficio se obtiene si se administra en la primera hora tras la ingestión. Indicaciones y usos: Debe considerarse si un paciente ha ingerido una cantidad potencialmente tóxica de una sustancia, que se sabe que es absorbida por el carbón. El carbón activado adsorbe sobre su superficie el tóxico en el tracto gastrointestinal, minimizando la magnitud de su absorción sistémica. Hay una gran cantidad de fármacos y compuestos químicos adsorbidos por el carbón activado, y otros que no lo son muy bien: litio, plomo, hierro, alcohol, cianuro, sulfato ferroso, cáusticos. Dosis: Niños: 10-30 gr. Adultos: 40-60 gr. Se administra disuelto en agua o cualquier otro líquido para facilitar su ingestión. Cuando se utiliza después del lavado gástrico, se disuelve en 50-100 ml. de agua y se introduce directamente por la sonda. Nunca mezclar con agua del lavado. Esta práctica entorpece la visualización de restos tóxicos e imposibilita que el material sea utilizado para investigaciones químicas de orden clínico o legal. 252 Contraindicaciones: Alteración del nivel de conciencia. Ingestión de cáusticos e hidrocarburos. Pacientes comatosos sin protección de la vía aérea. Pacientes con riesgo de perforación o hemorragia gastrointestinal. Íleo paralítico u obstructivo. Complicaciones: Vómitos: es el efecto adverso más frecuente. Aspiración pulmonar si la vía aérea no está protegida. Erosiones corneales por contacto ocular. Absorbe antídotos que se administran por vía oral (N-acetilcisteína) El carbón activado no se metaboliza ni se absorbe, atravesando el tracto gastrointestinal hasta ser eliminado por las heces, a las que tiñe de negro. 3 FAVORECER LA ELIMINACIÓN Depende de las características de eliminación de la sustancia absorbida. Se utilizan purgantes o catárticos, a fin de aumentar la velocidad de tránsito intestinal, y consecuentemente, la eliminación de los tóxicos excretados por las heces. La gran mayoría de los tóxicos se eliminan por vía urinaria. Una buena hidratación asegura los mecanismos normales de eliminación. Diuresis forzada: con solución dextrosada al 10% al doble de las necesidades basales. Sin electrolitos para inducir diuresis osmótica siempre que el estado hidroelectrolítico del paciente lo permita y no padezca patología o complicaciones renales, cardíacas o neurológicas que contraindiquen esta metodología. Diuresis alcalina: con bicarbonato de sodio a 2-3 meq/kg para lograr ph urinario entre 7.5-8.5. Se indica para aumentar la eliminación de drogas ácidas (ácidos acetil-salicílico, barbitúricos). Al alcalinizar la orina las drogas ácidas se mantienen ionizadas, no siendo reabsorbidas en el túbulo renal. Otros métodos de eliminación específica incluyen: Diálisis peritoneal. Hemodiálisis. Hemoperfusión. Exanguinotransfusión. Plasmaféresis. TRATAMIENTOS ESPECÍFICOS Si consideramos el pull de sustancias químicas reconocidas como tóxicas en relación a los escasos antídotos existentes, confirmamos la importancia de aplicar los métodos de eliminación en forma rápida y eficiente. Cuando se habla de antídoto se refiere a una sustancia que evita los efectos nocivos de otra. Dentro de este término se incluyen los antídotos y los antagonistas. 253 Es pequeño el número de tóxicos para los que disponemos de un antídoto específico: TÓXICO ANTÍDOTO DOSIS Opiáceos Benzodiacepinas Paracetamol Organofosforados Fenotiazinas Metanol Monóxido de carbono Hierro Heparina NALOXONA FLUMAZENIL N-ACETIL-CISTEÍNA ATROPINA DIFENHIDRAMINA ETANOL OXÍGENO DESFERROXAMINA PROTAMINA Antagonistas cálcicos CLORURO DE CALCIO 0,1 mg/kg 0,01 mg/kg (máx. 0,2 mg) 140 mg/kg Ver atropinización 1-2 mg/kg 10 ml/kg en Dx 10% Al 100% 15 mg/kg/h 1 mg de protamina neutraliza 100U de heparina Al 10% 0,2 ml/kg EV lento INTOXICACIONES POR FÁRMACOS Son la causa más frecuente de intoxicación en la infancia. DISTRIBUCIÓN ANUAL POR TIPO DE MEDICAMENTO CONSULTAS DE GUARDIA DATOS DEL SERVICIO DE TOXICOLOGÍA LA PLATA Dentro de las intoxicaciones por fármacos, los psicofármacos, son los más frecuentes. Por orden de frecuencia, los psicofármacos más registrados son: benzodiacepinas (60.5%), neurolépticos y antidepresivos. 254 BENZODIACEPINAS La ingesta como único fármaco sólo ocasionalmente reviste gravedad, resolviéndose la clínica en 24 hs. en la mayoría de los casos. FARMACOCINÉTICA: Tienen buena absorción por vía digestiva. Atraviesan la placenta y se excretan por leche materna (síndrome de abstinencia e intoxicación en el recién nacido). Son metabolizadas por el hígado. Los metabolitos activos se biotransforman más lentamente, por lo tanto la vida media de éstos supera la de los compuestos originales, con prolongación del efecto. Los síntomas de la intoxicación y su duración dependen de la vida media de la benzodiacepina ingerida, por lo que es importante conocer su clasificación: Acción ultracorta: vida media menor a 5 hs. Ej: midazolam Acción corta: vida media entre 5-20 hs. Ej: bromacepam (Lexotanil MR); lorazepam. Acción intermedia: vida media entre 20-40 hs. Ej: clonazepam (Rivotril MR). Acción larga: vida media mayor a 40 hs. Ej: diazepam, flunitrazepam. La eliminación es fundamentalmente urinaria. TOXICIDAD: Los síntomas más prevalentes son neurológicos, siendo el más frecuente la ATAXIA. Otros síntomas neurológicos que pueden aparecer son: incoordinación, alucinaciones, confusión, desorganización del pensamiento, disartria, hipotonía generalizada, respuesta pupilar lenta, agitación, estupor y coma. Dependiendo de la dosis y del compuesto ingerido puede aparecer clínica más severa con depresión del centro respiratorio, bradicardia e hipotensión. Con algunas benzodiacepinas, como el lorazepam, es común observar efectos paradojales: vómitos, rubicundez, irritabilidad, y alucinaciones visuales. PRUEBAS DE LABORATORIO: Gasometría: junto con la clínica y la medición de la saturación de oxígeno, ayuda a detectar pacientes con tendencia a la hipoventilación. Dosaje de benzodiacepinas en orina: son la confirmación diagnóstica. Existen 2 métodos: TDX automatizado: requiere poca cantidad de orina, en muestra obtenida al azar. Es un método rápido pero poco específico. Cromatografía: requiere un volumen urinario de 50 ml. aprox. Para aumentar la especificidad se requiere orina de 12-24 hs. TRATAMIENTO: Se considera dosis tóxica si la ingesta es superior a 5 veces la dosis terapéutica. Se han de instaurar las medidas necesarias para mantener abierta la vía aérea, y administrar carbón activado si el paciente consulta durante las primeras 2 horas, y la dosis es tóxica. En pacientes con disminución del nivel de conciencia hay que tener en cuenta el riesgo de aspiración, por lo que no se debe administrar el carbón sin protección de la vía aérea. Éste es más eficaz cuanto más precoz sea su administración. La mayor parte de los pacientes sólo precisan estas medidas, resolviendo la intoxicación sin complicaciones. Administrar el antídoto FLUMAZENIL sólo en aquéllos pacientes en los que las medidas de protección de la vía aérea, de soporte circulatorio y respiratorio, son ineficaces. No administrar en pacientes con hipertensión endocraneana o convulsiones, ya que puede desencadenar crisis comiciales. La diuresis forzada o medidas de depuración extrarrenal no están indicadas. 255 Los pacientes asintomáticos deben ser observados durante 4 hs., ya que en la mayoría de los casos la clínica se inicia en este período de tiempo. Si tras este intervalo continúa asintomático, puede ser dado de alta. Aquéllos con manifestaciones clínicas deben ser internados. Si se ha administrado flumazenil a un paciente, se debe esperar unas 6 hs. antes de darle el alta, independientemente de la situación clínica. ANTIPSICÓTICOS O NEUROLÉPTICOS Con el término de neurolépticos o antipsicóticos nos referimos a aquellos medicamentos de naturaleza química heterogénea pero con un mecanismo de acción común. Actúan fundamentalmente por bloqueo de los receptores dopaminérgicos cerebrales D2, aunque muchos antipsicóticos tienen actividad sobre otros receptores y se utilizan para tratar y/o aliviar los signos y síntomas de diversas afecciones psicológicas y psiquiátricas y, algunos de ellos para los mareos, vómitos y algunas afecciones pruriginosas. Las intoxicaciones en pediatría se pueden producir tanto por sobredosis de la medicación del propio niño como por ingestión accidental de los fármacos de sus parientes o cuidadores o por intentos autolíticos tras problemas familiares, escolares o dificultades en las relaciones sociales. Los neurolépticos se han visto implicados en el síndrome de Münchausen. Se consideran entre los medicamentos que con una sola pastilla pueden ser letales para un niño pequeño. Se pueden dividir en: Antipsicóticos tradicionales o típicos: presentan toxicidad neurológica con sedación en algunos casos, y alta tasa de efectos extrapiramidales. Ejemplos: clorpromazina, tioridazina y haloperidol. Antipsicóticos atípicos: menos toxicidad neurológica y baja incidencia de efectos extrapiramidales. Ejemplos: clozapina, risperidona, olanzapina, levomepromazina (NozynanMR). TOXICIDAD: Las manifestaciones tóxicas implican al sistema nervioso central y al sistema nervioso autónomo. Los pacientes pueden presentar síntomas neurológicos y cardiacos que son dosis dependiente, y síntomas extrapiramidales que son dosis independiente, en aproximadamente el 20% de los casos. Pueden aparecer manifestaciones de afectación del SNC: pérdida de reflejos profundos, sedación, depresión respiratoria, lenguaje farfullante y depresión del sensorio; y síntomas anticolinérgicos: sequedad de piel y mucosas, visión borrosa, íleo paralítico y retención urinaria. Aunque las fenotiazinas disminuyen el umbral convulsivo, raramente inducen convulsiones. Los síntomas cardíacos pueden incluir depresión de la actividad cardíaca, alteración de la conducción y prolongación del intervalo QT, que se pueden acompañar de hipotensión arterial, ocasionando un cuadro grave. Los síntomas extrapiramidales consisten habitualmente en movimientos involuntarios de la cabeza y el cuello, siendo las presentaciones más comunes, tortícolis, opistótonos e hiperreflexia, que pueden aparecer en las primeras 12-24 hs. de la intoxicación. Existen algunos casos descritos de distonía laringo-faríngea, que pueden ocasionar compromiso de la vía aérea. 256 Síndrome neuroléptico maligno: efecto tóxico dosis independiente. El diagnóstico de este severo cuadro es clínico, y aparece a las 24-72 hs. de la ingesta y cursa con: fiebre (37.5°C-41°C) cuya ausencia hace improbable el diagnóstico; alteración del nivel de conciencia; signos de irritabilidad vegetativa (diaforesis, taquicardia, alteraciones de la tensión arterial, sialorrea) y alteraciones de laboratorio (aumento de las transaminasas, de CPK y de aldolasa). La CPK elevada se considera el mejor marcador analítico de este síndrome. EXÁMENES COMPLEMENTARIOS: Hemograma, glucemia, función renal y hepática y enzimas musculares. Electrocardiograma. Gasometría arterial e ionograma. Orina completa: buscar hemoglobinuria. Los niveles plasmáticos de estos medicamentos se correlacionan poco, tanto con los efectos terapéuticos como los efectos tóxicos. Esto es debido al gran número de metabolitos activos y a la alta liposolubilidad de los neurolépticos. TRATAMIENTO: Estabilización y monitorización del paciente. Administración de carbón activado si la ingesta se produjo en las 6 hs. previas, y no existe contraindicación alguna. Para el tratamiento de los síntomas extrapiramidales, administrar difenhidramina 1-2 mg/kg EV, pudiéndose repetir la dosis a los 20 minutos. Se aconseja prolongar el tratamiento vía oral durante 3 días más para prevenir recurrencias. Otra alternativa terapéutica es la administración de biperideno (AkinetonMR) a 0,04-0,1 mg/kg EV. Las benzodiacepinas pueden utilizarse cuando los anticolinérgicos sean ineficaces. Si el paciente presenta afectación hemodinámica con hipotensión, se ha de tratar con expansión y noradrenalina. Están contraindicados los agentes beta adrenérgicos (dobutamina) por el riesgo de arritmias, y la dopamina, por el efecto antidopaminérgico de los neurolépticos típicos. Ante síndrome neuroléptico maligno: hiperhidratación y benzodiacepinas en dosis altas. Otra alternativa es el dantroleno. ÁCIDO ACETIL SALICÍLICO Los salicilatos desacoplan la fosforilación oxidativa, lo que da lugar a un aumento del consumo de oxígeno y del metabolismo. Inicialmente producen alcalosis respiratoria, secundario al estímulo del centro respiratorio, seguido de una acidosis metabólica, por aumento del metabolismo tisular, con aumento de los ácidos láctico y pirúvico, e incremento del anion Gap. FARMACOCINÉTICA: Se absorbe en estómago y en duodeno, y más lentamente a nivel rectal. En sangre se une a las proteínas (albúmina) en un 80-90%. Alcanza todos los tejidos, atravesando la barrera hematoencefálica y placenta. Se metaboliza en hígado. Se elimina por orina, un 10% como ácido acetil-salicílico libre. En caso de sobredosis disminuye la fijación a proteínas y aumenta la fracción libre en plasma con mayor disponibilidad de ingreso a la célula. La vida media, en el caso de sobredosis, es de hasta 30 hs. TOXICIDAD: 257 La absorción se produce a los 30 minutos y alcanza el máximo a la hora. La intoxicación puede ser: Aguda Por sobredosis única Por dosis múltiples Crónica En el caso de intoxicación aguda por sobredosis única, el cálculo de la dosis ingerida orienta sobre el grado de toxicidad esperada. DOSIS INGERIDA (mg/kg) < 80 80-100 100-150 >150 TOXICIDAD ESPERADA Nula o leve Leve o moderada Grave Potencialmente mortal El grado de toxicidad puede anticiparse obteniendo los niveles plasmáticos a partir de las 6 hs. de la ingestión, y valorándolos según nomograma de Done. El nomograma de Done no es útil en las siguientes situaciones: Intoxicación crónica Antes de transcurridas las 6 hs. de la ingestión. Retraso en la absorción de salicilatos (estómago con comida, comprimidos con cubierta entérica) Tiempo de ingestión desconocido. Es importante saber que la gravedad de la intoxicación no siempre está relacionada con la salicilemia; puede haber casos de intoxicación aguda con salicilemia elevada que no presenten signos de toxicidad, y viceversa. Por lo tanto, para valorar el grado de intoxicación lo más útil son los datos del examen físico y el estado metabólico. CLÍNICA: El paciente puede ingresar asintomático, especialmente cuando ha sido por toma única, o bien consultar por náuseas o vómitos, vértigo, acufenos, disnea, fiebre, irritabilidad, hiperventilación y somnolencia. Más comúnmente el niño se presenta pálido, sudoroso y taquipneico, a veces febril y dependiendo de la dosis ingerida el cuadro progresa a la acidosis metabólica, deshidratación, oliguria, coma y convulsiones. La deshidratación puede ser secundaria a la fiebre, hiperventilación y a alteraciones digestivas. 258 Inicialmente puede detectarse hiperglucemia por déficit tisular de utilización de glucosa, pero más tarde se instala hipoglucemia por agotamiento de los depósitos de glucógeno. Especialmente en las ingestas reiteradas se detecta hipoprotrombinemia (secundaria a la inhibición de la síntesis del factor VIII). Las alteraciones hidroelectrolíticas más constantes son la hipopotasemia y la hipocalcemia. Los síntomas digestivos que pueden presentarse son: vómitos, hemorragia gastrointestinal, hepatotoxicidad y pancreatitis. Manifestaciones menos frecuentes son: edema pulmonar, necrosis tubular aguda, broncoespasmo, síndrome de secreción inadecuada de antidiurética, hemólisis, anormalidades en el ECG y rabdomiolisis. Aún ante la falta de antecedentes claros, se deberá sospechar la ingesta de ácido acetilsalicílico solo o en asociación a otros medicamentos, en niños que presenten hipertermia persistente, alteración neurológica y/o respiratoria con acidosis metabólica. PRUEBAS COMPLEMENTARIAS: Salicilemia: confirma el diagnóstico. Debe solicitarse al ingreso y a las 6 hs. para evaluar criterios de toxicidad. Análisis de orina: es útil para medir la saliciluria , que tiene valor orientador, para monitorizar el ph urinario en la fase de alcalinización durante el tratamiento, y también para búsqueda de otros tóxicos. Salicilorraquia: se solicita cuando esté indicado realizar punción lumbar para descartar síndromes meningoencefalíticos. Valores superiores a 6 mg% se consideran tóxicos. Otros estudios de control incluyen: estado ácido-base, ionograma, anion gap, glucemia, calcemia, urea, creatinina, hepatograma, ERS, coagulograma, orina completa y hemograma. CRITERIOS DE INTERNACIÓN: 1. Por ingesta única: Todos los pacientes que presentan alteración del sensorio, taquipnea o acufenos. Pacientes asintomáticos con salicilemia > 40 mg% dentro de las primeras 6 hs. Probable ingesta de más de 150 mg/kg independientemente del nivel de salicilemia. 2. Por tomas múltiples: Todo paciente sintomático, aún con manifestaciones incipientes, independientemente del valor de salicilemia. TRATAMIENTO: Medidas de soporte de las funciones vitales. La decontaminación gastrointestinal puede ser efectiva hasta 12hs. después de la ingesta, debido a la posibilidad de que se produzcan conglomerados del fármaco en el estómago. El carbón activado es el tratamiento de elección. Pueden utilizarse catárticos con el fin de prevenir la impactación intestinal. Administración de líquidos, reposición de glucosa e iones. Control del equilibrio ácido-base. Alcalinización de la orina: facilita la eliminación renal de salicilatos. Se realiza con HCO3Na 1 M 50-80 meq/l, para mantener un ph urinario de 7.5-8. Los salicilatos pueden ser eliminados mediante diálisis peritoneal, cuyas indicaciones son: 259 Salicilemia superior a 100mg% en ingesta única. Acidosis severa de difícil corrección. Deterioro progresivo de signos vitales. Alteración persistente del SNC (coma, convulsiones) Fallo renal. Compromiso hepático con coagulopatía. Insuficiencia cardiorrespiratoria. INTOXICACIONES NO FARMACOLÓGICAS Representan la segunda causa de intoxicaciones pediátricas. En el 70% de los casos son niños menores de 3 años. Los cáusticos son los principales productos implicados. CLASIFICACIÓN: Intoxicaciones por productos químicos (domésticos): Productos de limpieza cáusticos Ácidos (limpia- inodoros, desinf) Álcalis (lavandina, amoníaco, limpiahornos) Hidrocarburos Halogenados: anilina, benceno. Derivados del petróleo: aguarrás, kerosene, aceite de autos. Productos de limpieza no cáusticos: suavizantes de ropa, lavavajillas. Metanol Intoxicación por monóxido de carbono. Intoxicación por insecticidas y rodenticidas Organofosforados Organoclorados Carbamatos Rodenticidas Intoxicaciones por setas y plantas. INTOXICACIONES POR CÁUSTICOS Las sustancias cáusticas son un amplio grupo de productos domésticos, que tienen un carácter ácido o básico. La ingestión de cáusticos es, habitualmente accidental y ocurre en el 80% de los casos en niños menores de 3 años, sobre todo varones, que ingieren productos de limpieza. El 90% están producidas por álcalis. El resto son ácidos, en general muy agresivos. Aunque de baja mortalidad, estas intoxicaciones causan una alta morbilidad, principalmente en forma de estenosis esofágica. Los cáusticos más comunes son: Álcalis: sustancias con pH superior a 11. Lesionan el esófago y producen necrosis por licuefacción, penetrando en profundidad. Habitualmente son productos domésticos o industriales: hipoclorito sódico, amoniaco, hidróxido sódico y potásico, permanganato sódico y cemento. Se encuentran en 260 lavandinas (es peligrosa la de uso industrial, muy concentrada), limpiadores de inodoros, detergentes, limpiahornos o lavavajillas. Ácidos: sustancias con pH inferior a 3 que afectan el estómago. Dan lugar a necrosis por coagulación, con lo que se forma una escara en la mucosa que va a impedir la penetración en profundidad del cáustico. Los más importantes son: ácido clorhídrico, ácido sulfúrico, ácido oxálico, ácido fluorhídrico, ácido fórmico y ácido carbólico. Se hallan en limpiametales, limpiadores de baños, antisépticos o desinfectantes. CLÍNICA: Sólo un 25% de los casos de ingestión por cáusticos presentarán clínica. El síntoma guía es la dificultad o imposibilidad para deglutir, dando lugar a sialorrea intensa, babeo continuo y llanto con la deglución. Habitualmente la ingestión de agentes alcalinos provoca una mayor destrucción de los tejidos que la ingestión de agentes ácidos. Los ácidos fuertes tienen un gusto amargo y producen una sensación de quemazón inmediata, lo que limita el volumen de la ingestión y facilita una expectoración inminente. En cambio, un niño puede tragar un volumen mucho mayor de un preparado líquido alcalino, relativamente insípido, antes de que note un malestar significativo. Otros síntomas dependen de las zonas afectadas, pudiendo aparecer edema, eritema y dolor de labios, lengua y paladar; estridor, disnea y dolor torácico y abdominal. La inhalación de gases, como ocurre al mezclar lavandina con amoniaco, puede dar lugar a irritación respiratoria e, incluso, edema agudo de pulmón. Los cáusticos pueden causar mediastinitis, al perforar el esófago, o peritonitis si perforan el estómago. DIAGNÓSTICO: Anamnesis. Examen físico: presencia de lesiones blanquecinas en mucosa oral, así como necrosis y sangrado en labios, lengua y orofaringe. El mejor método diagnóstico para valorar la extensión y gravedad de las lesiones y su pronóstico, es la endoscopia esofágica realizada en las primeras 12-24 hs. del accidente tóxico. Está contraindicada en presencia de obstrucción de la vía respiratoria o distrés respiratorio y si han transcurrido más de 48 horas desde la intoxicación. Hemograma, química, rx de abdomen y de tórax. TRATAMIENTO: Lavado con agua abundante de la piel afectada, para impedir profundización de las heridas. Si el tóxico ha entrado en contacto con el ojo, irrigarlo con solución fisiológica durante 30 minutos, para evitar lesiones corneales. NO INDUCIR EL VÓMITO!! con el fin de impedir la reexposición esofágica. Está contraindicada la administración de neutralizantes como bicarbonato de sodio para los ácidos, o ácidos débiles para los álcalis, porque la reacción exotérmica aumenta las lesiones. No dar carbón activado porque no adsorbe el cáustico y oscurece el campo visual en caso de tener que realizar una endoscopia. No introducir sonda nasogástrica por el riesgo de perforación. Dieta hasta la realización de esofagoscopia, y tratamiento con antiulcerosos. Analgesia potente (morfina). Corticoides y antibióticos: uso controvertido. 261 INTOXICACIONES POR INSECTICIDAS ORGANOFOSFORADOS Son los insecticidas más usados actualmente. Se utilizan en jardines, en el hogar, en la agricultura y en la práctica veterinaria. Son altamente tóxicos. Algunos de lo más empleados son el malatión y el paratión. Ingresan por vía cutánea, oral o por inhalación. CLÍNICA: Actúan inhibiendo la acetilcolinesterasa, dando lugar a una acumulación de acetilcolina e la sinapsis, lo que provoca un exceso de actividad colinérgica, responsable de la sintomatología. Los síntomas aparecen entre 30 minutos y 2 hs. después de la exposición: la inhalación es más rápida que la ingesta, y ésta más que la vía cutánea. El olor a ajo es característico de esta intoxicación. Síntomas muscarínicos: miosis (útil para el diagnóstico), visión borrosa, pérdida de visión, epifora, piel sudorosa, rinorrea, estridor, hipersecreción bronquial, tos, broncoespasmo, bradicardia, bloqueo AV, hipotensión, salivación, náuseas y vómitos, diarrea, dolor abdominal, incontinencia fecal y urinaria, sudoración. Síntomas nicotínicos: fasciculaciones, calambres, debilidad muscular, parálisis, temblor, hipertensión, taquicardia, convulsiones y midriasis. Los síntomas se distribuyen en 2 fases: primero efectos muscarínicos (fase I), y luego efectos simpáticos y nicotínicos (fase II). Efectos sobre el SNC: ansiedad, insomnio, ataxia, convulsiones, depresión, pérdida de memoria, depresión respiratoria y coma. Los niños con frecuencia presentan un cuadro clínico un poco diferente, siendo los síntomas más frecuentes: convulsiones (22-25%), letargo y coma (54-96%) e hipotonía. La muerte se debe fundamentalmente a la depresión respiratoria. Síndrome intermedio: ocurre entre las 24-96 hs. (hasta el 6°día), después de la exposición. Se caracteriza por paresia aguda de la musculatura respiratoria y debilidad muscular facial, del cuello y de los músculos proximales de las extremidades. El tratamiento es sintomático, ya que no responde bien a la atropina. Puede requerir ARM. DIAGNÓSTICO: Confirmación: reducción de la actividad de la acetilcolinesterasa plasmática (menos del 60% de lo normal) o intraeritrocitaria (< 50% de lo normal), tras minutos u horas. Hemograma, gasometría, ionograma, CPK, función renal y hepática, ECG y radiografía de tórax. Prueba de la atropina: cuando estamos ante un paciente que presenta síndrome muscarínico, se realizará la prueba diagnóstico-terapéutica con atropina, que consiste en administrar por vía EV en push una dosis de atropina (0.5 mg). Si en 5 minutos no se obtiene respuesta (taquicardia, disminución de las secreciones), se duplicará la dosis; si con ésto aún no obtenemos una respuesta favorable, con seguridad estamos frente a un cuadro de inhibición de la colinesterasa, cuya causa más importante es la intoxicación por organofosforados y carbamatos. TRATAMIENTO: Debe ser de inicio inmediato. No se debe esperar la confirmación del laboratorio. 262 Monitoreo cardiopulmonar. Oxigenar lo mejor posible antes de administrar atropina, para minimizar riesgo de fibrilación ventricular. Decontaminación cutánea y ocular: retirar la ropa, lavado de piel y de ojos con abundante agua. Decontaminación gastrointestinal: en el caso de ingesta. Se utiliza carbón activado. Atropinización: una vez realizada la prueba de la atropina, se continúa duplicando la dosis anterior (1,2,4,8,16,32 mg) en el menor tiempo posible, hasta lograr la atropinización del paciente: Piel seca y caliente Frecuencia cardíaca 50% superior a la basal Pulmones libres de rales Midriasis (a veces es más tardío) Signos de intoxicación atropínica: excitación, alucinaciones. En este caso, se comenzará a bajar la dosis de atropina, siempre a la mitad. No dejar al paciente sin atropina. Una vez que la dosis sea mínima, se puede administrar vía oral. Se utiliza la misma atropina en ampollas, duplicando la dosis. Seguir con el tratamiento hasta que el paciente tenga una completa remisión de la sintomatología y/o el valor de la colinesterasa eritrocitaria se encuentre en el 60% del valor normal. ORGANOCLORADOS Su incidencia es rara debido a que su uso ha disminuido. En pediatría, los más importantes son el hexacloruro de benceno y el lindano, utilizados en el tratamiento de la pediculosis y de la escabiosis. La intoxicación se produce por inhalación, ingesta o a través de la piel. CLÍNICA: Hiperestesia y parestesias de cara y extremidades, dolor de cabeza, náuseas, vómitos, incoordinación, temblor, convulsiones (estatus frecuente), coma, depresión respiratoria, arritmias, anemia aplásica y megaloblástica. Entre los organoclorados, el DDT (se utiliza como repelente líquido de insectos) parece ser uno de los más tóxicos, pudiendo provocar la muerte. Actúa en el cerebelo y corteza motora del SNC, provocando hiperexcitabilidad, temblor, debilidad muscular y convulsiones. La ingestión de 5 gr o más de DDT provoca vómitos en 0,5 a 1 hora, debilidad muscular, excitación psicomotora y diarrea. Si se ingiere más de 20 grs. se presenta temblor muscular marcado, que comienza en la cabeza y cuello y luego compromete el cuerpo llevando a convulsiones clónicas y luego bradipnea. Prohibido en insecticidas domisanitarios por Disposición 7292/98 del ANMAT. DIAGNÓSTICO: Clínico. TRATAMIENTO: El tratamiento se basa en la eliminación del tóxico, según la puerta de entrada, mediante lavado de piel, lavado gástrico y administración de carbón activado. No hay que administrar leche, pues favorece la absorción Anticonvulsivantes: Diazepam y fenobarbital en esquema de crisis convulsiva. 263 CARBAMATOS Estos insecticidas son muy utilizados en el hogar, jardín y agricultura. La combinación carbamilo- acetilcolinesterasa se disocia más rápidamente que el complejo producido por los organofosforados. Esto hace que el intervalo entre la dosis que produce los síntomas y la dosis letal sea mayor que el de los organofosforados, y que la medición de la actividad de colinesterasa en sangre como indicador diagnóstico no sea valorable. Se absorben por inhalación, ingesta y por la piel. CLÍNICA: Los síntomas se deben a estimulación colinérgica, de más corta duración que los de los organofosforados, ya que la inhibición del tejido nervioso dependiente de la acetilcolinesterasa es reversible y los carbamatos se metabolizan rápidamente. Los síntomas iniciales son depresión del SNC, coma, convulsión, hipotonía y efectos nicotínicos, hipertensión, depresión cardiorrespiratoria, disnea, broncoespasmo y broncorrea por edema pulmonar. Puede haber signos muscarínicos, pero su ausencia no excluye el envenenamiento. Son frecuentes: malestar, mareo, transpiración, dolor de cabeza, salivación, náuseas, vómitos, dolor abdominal, diarrea, miosis, visión borrosa, incoordinación, espasmos musculares y lenguaje lento. La depresión respiratoria con edema pulmonar es la causa de muerte. DIAGNÓSTICO: Clínico. Se debe medir la actividad de la acetilcolinesterasa plasmática e intraeritrocitaria, aunque los valores pueden ser engañosos debido a la reactivación in vitro de la enzima carbamilada, que puede dar valores normales a las pocas horas. TRATAMIENTO: Monitoreo de signos vitales. Decontaminación dérmica e intestinal. Atropinización. PIRETROIDES Estos productos químicos se utilizan en forma de pulverizaciones insecticidas dentro de las viviendas y en ciertos dispositivos (espirales, líquidos y tabletas termoevaporables) para combatir los mosquitos Las cremas y lociones de permetrina se utilizan para el tratamiento de la escabiosis y la pediculosis. CLÍNICA: Por ingestión: náuseas y vómitos. convulsiones, en raras ocasiones, si la dosis ha sido muy alta. En la piel: Irritación erupciones cutáneas y ampollas. Por inhalación: hipersecreción nasal e irritación de la garganta. sibilancias, estornudos y dificultad para respirar (en personas susceptibles). 264 En los ojos: algunos productos pueden ser muy irritantes. Reacciones alérgicas: estado de shock: piel pálida, sudoración, pulso rápido y débil. sibilancias y dificultad para respirar. TRATAMIENTO: Descontaminación dérmica con agua y jabón y aplicación de preparaciones oleosas de vitamina E. Descontaminación gastrointestinal con carbón activado y un catártico. Tratamiento de las convulsiones. INTOXICACIONES POR PRODUCTOS DE LIMPIEZA NO CAÚSTICOS En general son poco tóxicos, provocando quemazón bucal, vómitos y dolor abdominal. Los más importantes son: lavavajillas y jabones para lavado manual, detergentes y suavizantes de ropa. Algunos productos, como detergentes catiónicos o con fosfato, quitamanchas, antipolillas y pastillas para inodoro, pueden originar manifestaciones sistémicas como alteraciones respiratorias, debilidad muscular, hipotensión o hipocalcemia, entre otras. Las bolas de antipolilla originan hoy día una intoxicación poco grave manifestada por molestias digestivas y, debido a su volatilidad, irritación respiratoria; en casos excepcionales pueden producir alteración renal o anemia aplásica, aunque de carácter leve. Esta disminución de la toxicidad se debe a la sustitución, en el producto, de naftalina por paradiclorobenceno, una sustancia menos tóxica. El tratamiento consiste en la dilución con leche (excepto si el producto contiene grasas) o agua. SUSTANCIAS ATÓXICAS Es preciso conocer la existencia de multitud de productos del hogar que son atóxicos, o causan cierta toxicidad si se ingieren en grandes cantidades, para evitar medidas diagnósticas- terapéuticas innecesarias. La posibilidad de contar con una lista de estos productos considerados inicialmente como «no tóxicos», permite el alivio rápido de la ansiedad de los padres y evita, en muchas ocasiones, que el niño acuda a urgencias. Aceite de baño Acondicionadores Algodón Antibióticos Brillantina Bolsitas para aromatizar la ropa Bronceadores colonias Cosméticos Crayones Cremas, lociones y espuma de afeitar Champús Desodorantes Goma de borrar Pasta de dientes Plastilina Termómetros (Hg elemental) Tiza Tinta de bolígrafos Velas Jabones Maquillaje de ojos Vaselina Yeso A pesar de la baja probabilidad de que una de estas sustancias provoque una reacción adversa, el término “no tóxico” debería ser abandonado y reemplazado por un término 265 como “mínimamente tóxico”, ya que estas sustancias pueden tener efectos nocivos como reacciones de hipersensibilidad no dosis dependientes o provocar aspiración u obstrucción por cuerpo extraño. El niño que ingiere accidentalmente una sustancia no tóxica tiene una mayor predisposición a intoxicarse de verdad la próxima ocasión, bien porque no esté correctamente vigilado o porque la familia no sigue recomendaciones de prevención. BIBLIOGRAFÍA 1. Datos estadísticos del servicio de Toxicología del HIAEP Sor María Ludovica. 2. Manual de intoxicaciones en pediatría. 2da edición. Grupo de Trabajo de Intoxicaciones de la Sociedad Española de Urgencias de Pediatría. 2008. 3. Manual de Atención Primaria de Intoxicaciones. Ministerio de Salud de la Nación. 2002. 4. Ayala Curiel J, Humayor Yañez J, Rementería Radigales J. Intoxicaciones no farmacológicas. Protocolos diagnósticos y terapéuticos de la Sociedad Española de Pediatría.2008. 5. Molina Cabañero JC. Intoxicaciones no medicamentosas. En: Casado Flores J, Serrano A. Urgencias y tratamiento del niño grave. Madrid, Ediciones Ergón S.A., 2000, págs. 516-523. 6. Mintegi Raso S. Intoxicaciones medicamentosas. Protocolos diagnósticos y terapéuticos de la Sociedad Española de Pediatría. 2008 7. Ramón Rosa MF, Ballesteros S, Martínez-Arrieta R. Intoxicaciones por neurolépticos. Rev Ped Atención Primaria. 2006; 8: 439-52 8. Durán Hidalgo I, Camacho Alonso J, Cano España JM. Intoxicaciones: medidas generales. Protocolos diagnósticos y terapéuticos de la Sociedad Española de Pediatría. 2008 9. París Enrique. Intoxicaciones en pediatría: manejo general. Revista Chilena de Pediatría. 1999; 70(4). 10. American Academy of Clinical Toxicology and European Association of Poisons Centers and Clinical Toxicologist. Gastric lavage. J Toxicol Clin 1997; 35:711-719. 11. Barry JD. Diagnosis and management of the poisoned child. Pediatric Annals2005; 34(12):937- 945. 266
Anuncio
Documentos relacionados
Descargar
Anuncio
Añadir este documento a la recogida (s)
Puede agregar este documento a su colección de estudio (s)
Iniciar sesión Disponible sólo para usuarios autorizadosAñadir a este documento guardado
Puede agregar este documento a su lista guardada
Iniciar sesión Disponible sólo para usuarios autorizados