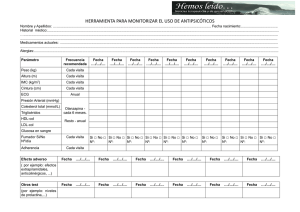
Descargar en pdf - Sociedad Española de Psiquiatría
Anuncio

Revista de Psiquiatría y Salud Mental Órgano Oficial de la Sociedad Española de Psiquiatría y de la Sociedad Española de Psiquiatría Biológica Volumen 4, Número 2. Abril- Junio 2011 EDITORIALES Estrategias, fortalezas y limitaciones en estudios de farmacogenética con antipsicóticos Avances muy recientes en el deterioro cognitivo leve y la enfermedad de Alzheimer: ¿por qué una asistencia psiquiátrica? ORIGINALES Impacto de una crisis sociolaboral en la demanda de atención en salud mental (crisis del calzado, Elche 2004) Comorbilidad psiquiátrica en una muestra de pacientes con dependencia de opiáceos tratados con buprenorfina sublingual en régimen de comunidad terapéutica Bulimia nerviosa: emociones y toma de decisiones ORIGINALE BREVE ψ Síndrome de Capgras asociado al consumo de sustancias psicoactivas REVISIÓN Asenapina: un nuevo enfoque para el tratamiento de la manía CARTA CIENTÍFICA Tentativa autolítica en paciente psicótico ingresado en hospital general. A propósito de un caso AGENDA ABRIL-JUNIO 2011 - VOLUMEN 4 - NUMERO 2 RPSM OFC 4(2).indd 1 ISSN: 1888-9891 REVISTA DE PSIQUIATRÍA Y SALUD MENTAL 1.NOMBRE DEL MEDICAMENTO. THYMANAX 25 mg comprimidos recubiertos con película. 2. COMPOSICIÓN CUALITATIVA Y CUANTITATIVA. Cada comprimido recubierto con película contiene 25 mg de agomelatina. Excipiente: lactosa monohidrato 61,84 mg. Para consultar la lista completa de excipientes ver sección 6.1. 3. FORMA FARMACÉUTICA. Comprimido recubierto con película [comprimido]. Comprimido recubierto con película, de color amarillo anaranjado, oblongo, con el logotipo de la compañía grabado en azul en una de sus caras. 4. DATOS CLÍNICOS. 4.1 Indicaciones terapéuticas. Tratamiento de episodios de depresión mayor en adultos. THYMANAX está indicado en adultos. 4.2 Posología y forma de administración. Posología. La dosis recomendada es de 25 mg una vez al día por vía oral antes de acostarse. Al cabo de dos semanas de tratamiento, si no hay una mejoría de los síntomas, la dosis se puede aumentar hasta 50 mg una vez al día, es decir 2 comprimidos de 25 mg que se tomarán juntos antes de acostarse. Se deben realizar pruebas de la función hepática en todos los pacientes: al inicio del tratamiento y después, periódicamente tras aproximadamente seis semanas (final de la fase aguda), doce semanas y veinticuatro semanas (final de la fase de mantenimiento) y, posteriormente, cuando esté clínicamente indicado (ver también sección 4.4). Los pacientes con depresión deben ser tratados durante un periodo de tiempo suficiente, al menos 6 meses, para asegurar que estén libres de síntomas. Los comprimidos de THYMANAX se pueden tomar con o sin alimentos. Población pediátrica: No se ha establecido la seguridad y eficacia de THYMANAX en niños menores de 18 años. No hay datos disponibles (ver sección 4.4). Pacientes de edad avanzada:. No se ha demostrado adecuadamente la eficacia en pacientes de edad avanzada (*65 años). Sólo se dispone de datos clínicos limitados sobre el uso de THYMANAX en pacientes de edad avanzada *65 años con episodios de depresión mayor. Por tanto, debe tenerse precaución cuando se prescriba THYMANAX a estos pacientes (ver sección 4.4). Pacientes con insuficiencia renal:. No se ha observado una modificación relevante en los parametros farmacocinéticos de agomelatina en pacientes con insuficiencia renal grave. Sin embargo, sólo se dispone de datos clínicos limitados sobre el uso de THYMANAX en pacientes con depresión con insuficiencia renal grave o moderada que presentan episodios de depresión mayor. Por tanto, debe tenerse precaución cuando se prescriba THYMANAX a estos pacientes. Pacientes con insuficiencia hepática: THYMANAX está contraindicado en pacientes con insuficiencia hepática (ver secciones 4.3, 4.4 y 5.2). Interrupción del tratamiento: No es necesaria una disminución progresiva de la dosis cuando se interrumpe el tratamiento. Forma de administración: Los comprimidos de THYMANAX se pueden tomar con o sin alimentos. 4.3 Contraindicaciones. Hipersensibilidad al principio activo o a alguno de los excipientes. Insuficiencia hepática (es decir, cirrosis o enfermedad hepática activa) (ver sección 4.2 y 4.4). Uso concomitante de inhibidores potentes del CYP1A2 (ej. fluvoxamina, ciprofloxacino) (ver sección 4.5). 4.4 Advertencias y precauciones especiales de empleo. Uso en población pediátrica: THYMANAX no está recomendado en el tratamiento de la depresión en pacientes menores de 18 años de edad debido a que en este grupo de edad no se ha establecido la seguridad y eficacia de THYMANAX. En ensayos clínicos en niños y adolescentes tratados con otros antidepresivos, se han observado con mayor frecuencia comportamientos suicidas (intentos de suicidio y pensamientos suicidas) y hostilidad (predominantemente agresión, comportamientos oposicionistas e ira) en comparación con aquellos tratados con placebo (ver sección 4.2). Uso en pacientes de edad avanzada con demencia: THYMANAX no debe utilizarse para el tratamiento de episodios depresivos mayores en pacientes de edad avanzada con demencia debido a que no se han establecido la seguridad y eficacia de THYMANAX en estos pacientes. Manía/Hipomanía: THYMANAX se debe administrar con precaución en pacientes con antecedentes de manía o de hipomanía y se suspenderá el tratamiento si el paciente desarrolla síntomas maníacos (ver sección 4.8). Suicidio/ pensamientos suicidas: La depresión está asociada con un aumento del riesgo de pensamientos suicidas, autolesión y suicidio (acontecimientos relacionados con el suicidio). Este riesgo persiste hasta que se produce una remisión significativa. Dado que la mejoría puede no producirse durante las primeras semanas o más de tratamiento, se debe realizar un cuidadoso seguimiento de los pacientes hasta que se produzca dicha mejoría. La experiencia clínica general indica que el riesgo de suicidio puede aumentar en las primeras fases de la recuperación. Se sabe que los pacientes con antecedentes de episodios relacionados con suicidio o aquellos que presentan un grado significativo de pensamientos suicidas antes del comienzo del tratamiento, tienen mayor riesgo de pensamientos suicidas o intentos de suicidio, y deben ser cuidadosamente vigilados durante el tratamiento. Un metanálisis de ensayos clínicos controlados con placebo de medicamentos antidepresivos en pacientes adultos con trastornos psiquiátricos, mostró un aumento del riesgo del comportamiento suicida cuando se administraban antidepresivos en comparación con placebo en pacientes menores de 25 años. Se debe realizar una cuidadosa supervisión de los pacientes y, en particular de aquellos con alto riesgo, especialmente al inicio del tratamiento y tras los cambios de dosis. Se debe informar a los pacientes (y cuidadores de los pacientes) sobre la necesidad de vigilar cualquier empeoramiento clínico, comportamiento o pensamientos suicidas y cambios inusuales del comportamiento y buscar consejo médico inmediatamente si aparecen estos síntomas. Asociación con inhibidores del CYP1A2 (ver secciones 4.3 y 4.5): La asociación con inhibidores potentes del CYP1A2 está contraindicada. Debe tenerse precaución al prescribir THYMANAX con inhibidores moderados del CYP1A2 (ej. propranolol, grepafloxacino, enoxacino), ya que puede producirse un aumento de la exposición a agomelatina. Aumento de las transaminasas séricas: En los ensayos clínicos, se ha observado un aumento de las transaminasas séricas (>3 veces el limite superior del rango normal) en pacientes tratados con THYMANAX especialmente a la dosis de 50 mg (ver sección 4.8). Cuando se interrumpió el tratamiento con THYMANAX en estos pacientes, las transaminasas séricas generalmente volvieron a los valores normales. Se deben realizar pruebas de la función hepática en todos los pacientes: al inicio del tratamiento y después periódicamente tras aproximadamente seis semanas (final de la fase aguda), tras aproximadamente doce y veinticuatro semanas (final de la fase de mantenimiento) y posteriormente cuando esté clínicamente indicado. Cualquier paciente que presente un aumento de las transaminasas séricas debe repetir las pruebas de la función hepática en las siguientes 48 horas. El tratamiento debe interrumpirse si el aumento de las transaminasas séricas sobrepasa 3 veces el límite superior del rango normal y las pruebas de la función hepática deben realizarse periódicamente hasta que las transaminasas séricas vuelvan al valor normal. Si algún paciente desarrolla síntomas que indiquen una alteración hepática se deben realizar pruebas de la función hepática. La decisión sobre la conveniencia de que el paciente continúe con el tratamiento con THYMANAX, debe basarse en una valoración clínica y en los resultados de las pruebas de laboratorio. Si se observa ictericia debe interrumpirse el tratamiento. Se debe tener precaución cuando se administre THYMANAX a pacientes con obesidad/sobrepeso/esteatosis hepática no alcohólica o a pacientes que consuman cantidades considerables de alcohol o que estén tratados con medicamentos asociados con riesgo de daño hepático. Intolerancia a lactosa: THYMANAX contiene lactosa. Los pacientes con intolerancia hereditaria a galactosa, de insuficiencia de lactasa de Lapp (insuficiencia observada en ciertas poblaciones de Laponia), o malabsorción de glucosa o galactosa no deben tomar este medicamento. 4.5 Interacción con otros medicamentos y otras formas de interacción. Posibles interacciones que afectan a la agomelatina:. La agomelatina se metaboliza principalmente por el citocromo P450 1A2 (CYP1A2) (90%) y por el CYP2C9/19 (10%). Los medicamentos que interaccionan con estas isoenzimas pueden disminuir o aumentar la biodisponibilidad de la agomelatina. La fluvoxamina, un potente inhibidor del CYP1A2 e inhibidor moderado del CYP2C9, inhibe de manera notable el metabolismo de la agomelatina produciendo que aumente 60 veces (rango 12 - 412) la exposición a agomelatina. En consecuencia está contraindicada la administración de THYMANAX junto con inhibidores potentes del CYP1A2 (ej. fluvoxamina, ciprofloxacino). La asociación de agomelatina con estrógenos (inhibidores moderados del CYP1A2) produce que aumente varias veces la exposición a agomelatina. Aunque no se observó ningún indicio específico de seguridad en los 800 pacientes tratados con agomelatina en asociación con estrógenos, debe tenerse precaución al prescribir agomelatina junto con otros inhibidores moderados del CYP1A2 (ej. propranolol, grepofloxacino, enoxacino) hasta que se adquiera más experiencia (ver sección 4.4). Posibilidad de que agomelatina afecte a otros medicamentos: La agomelatina no induce los isoenzimas del CYP450 in vivo. La agomelatina no inhibe ni CYP1A2 in vivo ni el otro CYP450 in vitro. Por tanto, la agomelatina no modificará la exposición a los medicamentos metabolizados por el CYP 450. Medicamentos con elevada unión a proteínas plasmáticas:. La agomelatina no modifica la concentración libre de medicamentos con elevada unión a proteínas plasmáticas ni viceversa. Otros medicamentos: En ensayos clínicos de fase I no se encontró evidencia de interacción farmacocinética ó farmacodinámica con medicamentos que podrían ser prescritos de forma concomitante con THYMANAX en la población diana: benzodiazepinas, litio, paroxetina, fluconazol y teofilina. Alcohol: No es aconsejable la combinación de THYMANAX y alcohol. Tratamiento electroconvulsivante (TEC): No hay experiencia sobre la utilización conjunta de agomelatina y tratamiento electroconvulsivante. Los estudios en animales no muestran propiedades proconvulsivantes (ver sección 5.3). Así pues, parece poco probable que se deriven secuelas clínicas de la utilización de tratamiento electroconvulsivante durante la administración de THYMANAX. Población pediátrica: Los estudios de interacciones se han realizado sólo en adultos. 4.6 Fertilidad, embarazo y lactancia. Fertilidad: En los estudios sobre la función reproductora en la rata y en el conejo no se mostraron efectos de la agomelatina sobre la fertilidad. (ver sección 5.3). Embarazo: En los estudios sobre la función reproductora en la rata y en el conejo no se mostraron efectos de la agomelatina sobre el desarrollo embriofetal y desarrollo pre y postnatal (ver sección 5.3). No se dispone de datos clínicos sobre mujeres expuestas a la agomelatina durante el embarazo. Los estudios en animales no muestran efectos dañinos directos o indirectos sobre el embarazo, desarrollo embrional/fetal, parto o desarrollo posnatal (ver sección 5.3). Se debe actuar con precaución cuando se prescriba este medicamento a mujeres embarazadas. Lactancia: No se conoce si la agomelatina se excreta en la leche humana. La agomelatina o sus metabolitos se excretan en la leche de ratas lactantes. No se han establecido los efectos potenciales de agomelatina sobre los lactantes. Si se considera necesario el tratamiento con THYMANAX, se debe interrumpir la lactancia materna. 4.7 Efectos sobre la capacidad para conducir y utilizar máquinas. No se han realizado estudios de los efectos sobre la capacidad para conducir y utilizar máquinas. Sin embargo, considerando que el mareo y la somnolencia son reacciones adversas frecuentes, se debe advertir a los pacientes que tengan cuidado ya que su capacidad para conducir vehículos o utilizar máquinas puede verse afectada. 4.8 Reacciones adversas. Durante los ensayos clínicos, más de 3900 pacientes con depresión recibieron THYMANAX. Las reacciones adversas fueron normalmente de leve a moderadas y aparecieron en las dos primeras semanas de tratamiento. Las reacciones adversas más frecuentes fueron naúseas y mareo. Estas reacciones adversas fueron normalmente transitorias y en general no condujeron al abandono del tratamiento. Los pacientes con depresión presentan un número de síntomas que están asociados con la enfermedad en sí misma. Por ello, a veces es difícil determinar qué síntomas son consecuencia de la propia enfermedad y cuáles son consecuencia del tratamiento con THYMANAX. Las reacciones adversas están incluidas a continuación usando la siguiente convención: muy frecuentes (*1/10); frecuentes (*1/100 a <1/10); poco frecuentes (*1/1.000 a<1/100); raras (*1/10.000 a <1/1.000); muy raras (<1/10.000) y frecuencia no conocida (no puede estimarse a partir de los datos disponibles). Las frecuencias no se han corregido respecto al placebo. Trastornos del sistema nervioso: Frecuentes: cefalea, mareo, somnolencia, insomnio, migraña. Poco frecuentes: parestesia. Trastornos psiquiátricos: Frecuentes: ansiedad. Frecuencia no conocida: Pensamientos o comportamiento suicida (ver sección 4.4),. Manía/hipomanía. Estos síntomas también pueden ser debidos a la enfermedad subyacente (ver sección 4.4), Agitación y síntomas relacionados (como irritabilidad e inquietud). Trastornos oculares: Poco frecuentes: visión borrosa. Trastornos gastrointestinales: Frecuentes: náuseas, diarrea, estreñimiento, dolor abdominal epigástrico. Trastornos de la piel y del tejido subcutáneo: Frecuentes: hiperhidrosis. Poco frecuentes: eczema. Raras: rash eritematoso. Frecuencia no conocida: prurito. Trastornos musculoesqueléticos y del tejido conjuntivo: Frecuentes: dolor de espalda. Trastornos generales y alteraciones en el lugar de administración:. Frecuentes: cansancio. Trastornos hepatobiliares: Frecuentes: aumentos (>3 veces el límite superior del rango normal) en ALAT y/o ASAT (es decir 1,1% con agomelatina 25/50 mg vs. 0,7% con placebo). Raras: hepatitis. 4.9 Sobredosis. Se dispone de experiencia limitada en relación con sobredosis de agomelatina. Tras la experiencia de sobredosis con agomelatina, se han notificado casos de epigastralgia, somnolencia, cansancio, agitación, ansiedad, tensión, mareo, cianosis o malestar general. Un paciente que ingirió 2.450 mg de agomelatina, se recuperó espontáneamente sin anomalías cardiovasculares ni biológicas. No se conocen antídotos específicos para agomelatina. El manejo de la sobredosis debe consistir en el tratamiento de los síntomas clínicos y la supervisión rutinaria. Se recomienda seguimiento médico en un entorno especializado. 5. PROPIEDADES FARMACOLÓGICAS. 5.1 Propiedades farmacodinámicas. Grupo farmacoterapéutico: Otros antidepresivos, código ATC: NO6AX22. Mecanismo de acción: La agomelatina es un agonista melatoninérgico (receptores MT1 y MT2) y un antagonista de 5 HT2C. En los estudios de unión se señala que la agomelatina carece de efectos sobre la captación de monoaminas y no posee afinidad por los receptores adrenérgicos _ o `, histaminérgicos, colinérgicos, dopaminérgicos y benzodiazepínicos. La agomelatina resincroniza los ritmos circadianos en modelos animales de alteración del ritmo circadiano. La agomelatina aumenta la liberación de dopamina y noradrenalina, específicamente en la corteza frontal, y no tiene influencia en los niveles extracelulares de serotonina. Eficacia clínica y seguridad: La eficacia y la seguridad de THYMANAX en los episodios de depresión mayor se han estudiado en un programa clínico en el que se incluyeron 5.800 pacientes, de los que 3.900 recibieron tratamiento con THYMANAX. THYMANAX no altera la atención diurna ni la memoria en voluntarios sanos. En pacientes con depresión, el tratamiento con 25 mg de THYMANAX aumentó la fase lenta del sueño sin modificar la cantidad de sueño REM (Rapid Eye Movement) o la fase de latencia del sueño REM. THYMANAX 25 mg indujo también una disminución del tiempo hasta la conciliación del sueño y un adelanto en la observación de la frecuencia cardiaca mínima. Desde la primera semana del tratamiento, la conciliación del sueño y la calidad del sueño mejoraron significativamente sin embotamiento diurno según evaluaron los propios pacientes. En un estudio comparativo y específico sobre disfunción sexual con pacientes con depresión que habían remitido, hubo una tendencia numérica (no estadísticamente significativa) hacia una menor aparición de síntomas de disfunción sexual con THYMANAX que con venlafaxina en la escala “Sex Effects” (SEXFX) para las puntuaciones del deseo y el orgasmo. El análisis conjunto de estudios utilizando la Escala de Experiencia Sexual de Arizona (ASEX) mostró que THYMANAX no estaba asociado con disfunción sexual. En voluntarios sanos THYMANAX mantuvo inalterada la función sexual en comparación con paroxetina. THYMANAX no presentó efectos sobre el peso corporal, la frecuencia cardiaca y la presión sanguínea en los ensayos clínicos. En un estudio diseñado para evaluar los síntomas de retirada, a través de la lista de comprobación de signos y síntomas surgidos durante la retirada del tratamiento (DESS, “Discontinuation Emergent Signs and Symptoms”) en pacientes deprimidos que habían remitido, THYMANAX no indujo ningún síndrome de retirada tras la interrupción brusca del tratamiento. THYMANAX no tiene potencial de adicción según se ha medido en estudios con voluntarios sanos en una escala analógica visual específica o por la lista de comprobación de 49 puntos de la “Addiction Research Center Inventory” (ARCI). 5.2 Propiedades farmacocinéticas. Absorción y biodisponibilidad: La agomelatina se absorbe bien y de forma rápida (*80%) después de su administración oral. La concentración plasmática máxima se alcanza entre 1 a 2 horas tras la administración. En el intervalo posológico terapéutico, la exposición sistémica a la agomelatina aumenta de manera proporcional a la dosis. La ingesta de alimentos (comida normal o rica en grasas) no modifica la biodisponibilidad ni la velocidad de absorción. La variabilidad aumenta con comidas ricas en grasas. Distribución: El volumen de distribución en equilibrio es de aproximadamente 35 l y la unión a las proteínas plasmáticas es del 95%, independientemente de la concentración, y no se modifica con la edad ni en pacientes con insuficiencia renal, pero la fracción libre es el doble en pacientes con insuficiencia hepática. Biotransformación: La agomelatina se metaboliza rápidamente, después de su administración oral, principalmente mediante la isoenzima hepática CYP 1A2; las isoenzimas CYP2C9 y CYP2C19 también están implicadas pero con una menor contribución. Los principales metabolitos, la agomelatina hidroxilada y desmetilada, carecen de actividad, se conjugan enseguida y se eliminan por la orina. Eliminación: La eliminación es rápida, la semivida media plasmática varía entre 1 y 2 horas y el aclaramiento es alto (aprox. 1.100 ml/min) y, es esencialmente metabólico. La excreción es fundamentalmente urinaria (80%) en forma de metabolitos, mientras la excreción en orina del compuesto inalterado es inapreciable. La cinética no se modifica después de la administración repetida. Insuficiencia renal: No se ha observado una modificación relevante de los parámetros farmacocinéticos en pacientes con insuficiencia renal grave (n=8, dosis única de 25 mg), pero debe tenerse precaución en pacientes con insuficiencia renal moderada o grave ya que sólo se dispone de datos clínicos limitados en estos pacientes (ver sección 4.2). 5.3 Datos preclínicos sobre seguridad. En roedores, se observó una marcada inducción del CYP2B y una inducción moderada de CYP1A y de CYP3A a partir de 125 mg/kg/día mientras que en monos la inducción fue pequeña para CYP2B y para CYP3A a la dosis de 375 mg/kg/día. No se observó hepatotoxicidad en roedores ni en monos en los estudios de toxicidad a dosis repetidas. La agomelatina pasa a la placenta y a los fetos de las ratas preñadas. En los estudios sobre la función reproductora en la rata y en el conejo no se mostraron efectos de la agomelatina sobre la fertilidad, desarrollo embriofetal y desarrollo pre y postnatal. Una batería de estudios de genotoxicidad estándar in vitro e in vivo concluye que la agomelatina no presenta potencial mutagénico o clastogénico. En los estudios de carcinogenicidad la agomelatina inducía un aumento en la incidencia de tumores hepáticos en la rata y el ratón, a una dosis al menos 110 veces más alta que la dosis terapéutica. Los tumores de hígado están más probablemente relacionados con la inducción de enzimas específicos de roedores. La frecuencia de fibroadenomas mamarios benignos observados en la rata aumentó con altas exposiciones (60 veces la exposición a la dosis terapéutica) pero se mantiene en el rango de los controles. Los estudios de seguridad farmacológica no mostraron un efecto de agomelatina sobre la corriente hERG (human Ether à-go-go Related Gene) o sobre el potencial de acción de las células de Purkinje en el perro. La agomelatina no mostró propiedades proconvulsivantes a dosis intraperitoneales de hasta 128 mg/kg en ratones y ratas. 6. DATOS FARMACÉUTICOS. 6.1 Lista de excipientes. Núcleo del comprimido: Lactosa monohidrato - Almidón de maíz - Povidona - Glicolato sódico de maíz tipo A - Ácido esteárico - Estearato de magnesio - Sílice coloidal anhidra. Cubierta pelicular: Hipromelosa - Óxido de hierro amarillo (E172) - Glicerol - Macrogol - Estearato de magnesio - Dióxido de titanio (E171). Tinta de impresión que contiene goma laca, propilenglicol y laca de aluminio indigotina (E132). 6.2 Incompatibilidades. No procede. 6.3 Periodo de validez. 3 años. 6.4 Precauciones especiales de conservación. Este medicamento no requiere condiciones especiales de conservación. 6.5 Naturaleza y contenido del envase. Blister de aluminio/PVC acondicionado en cajas de cartón (calendario). Envases que contienen 7, 14, 28, 42, 56, 84 y 98 comprimidos recubiertos con película. Envases de 100 comprimidos recubiertos con película como envase clínico. Puede que solamente estén comercializados algunos tamaños de envases. 6.6 Precauciones especiales de eliminación. Ninguna especial. 7. TITULAR DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN. Servier (Ireland) Industries Ltd- Gorey Road, Arklow, Co. Wicklow- Irlanda. 8. NÚMERO(S) DE AUTORIZACIÓN DE COMERCIALIZACIÓN. EU/1/08/498/001-008. 9. FECHA DE LA PRIMERA AUTORIZACIÓN/RENOVACIÓN DE LA AUTORIZACIÓN. 19/02/09. 10. FECHA DE REVISIÓN DEL TEXTO. 01/2011. La información detallada de este medicamento está disponible en la página web de la Agencia Europea de Medicamentos http://www.ema.europa. eu/. 11. CONDICIONES DE DISPENSACIÓN Y REEMBOLSO. Con receta médica. Reembolsable por el Sistema Nacional de Salud. Aportación reducida. 12. PRESENTACIÓN, CÓDIGO NACIONAL Y PRECIO. THYMANAX 25mg- 28 comprimidos recubiertos con película /CN 662022/ PVP IVA 60,10 Euros. 13. REPRESENTANTE LOCAL Laboratorios Farmacéuticos ROVI, S.A. Antes de prescribir, consulte la Ficha Técnica completa. BIBLIOGRAFÍA: 1. Kennedy SH. Agomelatine: efficacy at each phase of antidepressant treatment. CNS Drugs 2009;23(suppl 2):41-7. 2. Ficha técnica Thymanax. 3. Montgomery SA, Kasper S. Severe depression and antidepressants: focus on a pooled analysis of placebo-controlled studies on agomelatine. Int Clin Psychopharmacol 2007;22(5):283-91. 4. Lemoine P, Guilleminault C, Alvarez E. Improvement in subjective sleep in major depressive disorder with a novel antidepressant, agomelatine: randomized, double-blind comparison with venlafaxine. J Clin Psychiatry 2007;68(11):1723-32. 5. Rouillon F. Efficacy and tolerance profile of agomelatine and practical use in depressed patients. Int Clin Psychopharmacol 2006 Feb;21(suppl 1):S31-5. www.elsevier.es/saludmental Indexada en SSCI/JCR (Social Science Citation Index / Journal of Citation Reports) 6/13/11 2:53:17 PM Sumario Volumen 4, Número 2/2011 EDITORIALES 69 Estrategias, fortalezas y limitaciones en estudios de Farmacogenética con antipsicóticos A. Lafuente 72 Avances muy recientes en el deterioro cognitivo leve y la enfermedad de Alzheimer: ¿por qué una asistencia psiquiátrica? C. Conejero-Goldberg y T.E. Goldberg ORIGINALES 75 Impacto de una crisis sociolaboral en la demanda de atención en salud mental (crisis del calzado, Elche 2004) C.J. Martínez Pastor, M.A. García Escudero, A. Martí Martínez, F. Fenollar Iváñez, J. Quiles Lloret y V. Real Román 81 Comorbilidad psiquiátrica en una muestra de pacientes con dependencia de opiáceos tratados con buprenorfina sublingual en régimen de comunidad terapéutica F. González-Saiz, Ó.M. Lozano Rojas, J. Martín Esteban, I. Bilbao Acedos, R. Ballesta Gómez y J. Gutiérrez Ortega 88 Bulimia nerviosa: emociones y toma de decisiones M. Herrera Giménez ORIGINALE BREVE 96 Síndrome de Capgras asociado al consumo de sustancias psicoactivas E.N. Mercurio REVISIÓN 101 Asenapina: un nuevo enfoque para el tratamiento de la manía N. Cruz y E. Vieta CARTA CIENTÍFICA 109 Tentativa autolítica en paciente psicótico ingresado en hospital general. A propósito de un caso V. Prado Robles y L. Ameneiro Romero AGENDA 111 Agenda Contents Volume 4, Number 2/2011 EDITORIALS 69 Strategies, strengths and limitations in pharmacogenetic studies of antipsychotics A. Lafuente 72 Avances muy recientes en el deterioro cognitivo leve y la enfermedad de Alzheimer: ¿por qué una asistencia psiquiátrica? C. Conejero-Goldberg and T.E. Goldberg ORIGINAL ARTICLES 75 Impact of a social and employment crisis on the demand for mental health care (Footwear Crisis, Elche 2004) C.J. Martínez Pastor, M.A. García Escudero, A. Martí Martínez, F. Fenollar Iváñez, J. Quiles Lloret and V. Real Román 81 Psychiatric comorbidity in a sample of opiate-dependent patients treated with sublingual buprenorphine in a therapeutic community regime F. González-Saiz, Ó.M. Lozano Rojas, J. Martín Esteban, I. Bilbao Acedos, R. Ballesta Gómez and J. Gutiérrez Ortega 88 Bulimia nervosa: emotions and making decisions M. Herrera Giménez BRIEF REPORT 96 Capgras Syndrome associated with the use of psychoactive substances E.N. Mercurio REVIEW ARTICLE 101 Asenapine: A new focus on the treatment of mania N. Cruz and E. Vieta SCIENTIFIC LETTER 109 Tentative suicide in a psychotic patient admitted to a general hospital: presentation of a case V. Prado Robles and L. Ameneiro Romero CALENDAR 111 Calendar Rev Psiquiatr Salud Ment (Barc.) 2011;4(2):69—71 www.elsevier.es/saludmental EDITORIAL Estrategias, fortalezas y limitaciones en estudios de Farmacogenética con antipsicóticos Strategies, strengths and limitations in pharmacogenetic studies of antipsychotics Amalia Lafuente Departamento de Anatomía Patológica, Farmacología y Microbiología, Facultad de Medicina, Universidad de Barcelona; Institut d’Investigacions Biomèdiques August Pi i Sunyer (IDIBAPS); Centro de Investigación Biomédica en Red de Salud Mental (CIBERSAM), Barcelona, España La irrupción de la farmacogenética, desde su aparición en los años cincuenta del siglo xx, abrió grandes expectativas a la terapia personalizada, con tratamientos terapéuticos más eficaces y seguros1 . Sin embargo, la aplicación de la farmacogenética en la práctica clínica rutinaria está aún lejos de ser una realidad, aunque, el interés por esta disciplina en el área de la psiquiatría se ha incrementado a un ritmo exponencial en la última década. Cuando se analizan las características de los estudios de farmacogenética publicados en los últimos diez años se observa no solo un aumento del número de polimorfismos genéticos y de genes analizados, sino también un cambio en el diseño y la ejecución de estos estudios con una transición desde las estrategias de genes candidatos a los estudios de asociación en todo el genoma o genome-wide association (GWA)2 . Desde las estrategias de genes candidatos a los GWA Los estudios de farmacogenética se están beneficiando en gran medida de los rápidos avances en las tecnologías de genotipado. Actualmente existen plataformas que permiten analizar múltiples polimorfismos genéticos, básicamente polimorfismos de un solo nucleótido o SNP (Single Nucleotide Polymorphisms), en grandes poblaciones a precios muy competitivos3 . Correo electrónico: [email protected] Estos avances en las técnicas de genotipado van ligados también a un mayor conocimiento de la arquitectura global del genoma humano, así como de la distribución y localización de los polimorfismos genéticos a lo largo del mismo. Como resultado del International Haplotype Mapping Project (International HapMap Consortium)4 las bases de datos públicas contienen datos sobre las frecuencias verificadas de más de 2 millones de SNP. La intención es caracterizar el patrón de desequilibrio de ligamiento (DL) a lo largo del genoma para facilitar la selección de los SNP con mayor información (tagg SNP) para ser incluidos en estudios genéticos5 . Estos tagg SNP permiten capturar la variabilidad de cada uno de los bloques haplotípicos sin necesidad de genotipar todos los SNP que forman parte, lo que permite estudiar la variabilidad genética en amplias zonas del genoma. Los resultados de estos estudios con multitud de polimorfismos genéticos requieren herramientas estadísticas que permitan su análisis. En este sentido se están desarrollando algoritmos apropiados que permitan analizar los datos teniendo en cuenta factores determinantes como las relaciones de DL, el equilibrio de Hardy-Weinberg (HWE) o las correcciones por múltiples comparaciones6 . GWA en estudios de farmacogenética con antipsicóticos Los estudios de GWA son aun poco frecuentes en el campo de la farmacogenética de antipsicóticos en la esquizofrenia. 1888-9891/$ – see front matter © 2011 SEP y SEPB. Publicado por Elsevier España, S.L. Todos los derechos reservados. doi:10.1016/j.rpsm.2011.04.001 70 Hasta la fecha han sido publicados los resultados de 12 estudios GWA7—18 . Se ha publicado una cantidad similar de GWA en relación con el riesgo de esquizofrenia19 . Sin embargo, de los doce GWA en farmacogenética, siete10—16 se han realizado con la población de pacientes participantes en el estudio CATIE, y dos8,9 con participantes de un ensayo clínico de fase 3 con iloperidona. Esta situación es debida a las limitaciones en el reclutamiento que sufren los estudios de farmacogenética, especialmente en el área de la psiquiatría, y que condiciona la obtención de grandes cohortes. Limitaciones de los estudios de farmacogenética Existe una gran diversidad de antipsicóticos que se pueden utilizar para el tratamiento de la esquizofrenia. Prueba de ello es la heterogeneidad que se observa en los estudios de farmacogenética con estos fármacos en los últimos cinco años. La mayoría de los estudios utilizan grupos de pacientes tratados con distintos antipsicóticos, en muchos casos, tanto antipsicóticos típicos o de primera generación como antipsicóticos atípicos o de segunda generación. Esta heterogeneidad farmacológica, raramente se tiene en cuenta en el análisis de los resultados, ya que únicamente un tercio de los estudios incluye esta variable en el análisis estadístico20—26 . Por otro lado, también existen diferencias importantes en la manera como estos distintos tratamientos son asignados a los participantes. En estudios como el CATIE o en ensayos clínicos, la asignación del fármaco es al azar. Sin embargo, en la mayoría de los estudios de farmacogenética los diseños siguen un reclutamiento naturalístico, ya sea retrospectivo o prospectivo, en el que el antipsicótico es asignado por los clínicos en función del historial clínico del paciente, la sintomatología y las guías clínicas. La heterogeneidad no se da únicamente en el tipo de antipsicótico que se utiliza, sino también en la medicación concomitante y en el rango de dosis al que se administra cada antipsicótico. Teniendo en cuenta que muchas de las propiedades farmacológicas de los antipsicóticos son dependientes de la dosis, esta variable es de gran importancia en los estudios de farmacogenética. Sin embargo, no todos los estudios tienen en cuenta en su análisis la existencia de esta variabilidad, y no siempre se incorpora como covariable en el análisis estadístico. Todas estas limitaciones caracterizan el reclutamiento de los estudios de farmacogenética con antipsicóticos, lo que se traduce en la obtención de cohortes reducidas. A estas dificultades hay que añadir otras, que quizá no condicionan el reclutamiento, pero sin embargo sí dificultan la comparación entre estudios, el estudio por metaanálisis, la replicación de resultados o el diseño de estudios multicéntricos. Estas dificultades son principalmente la medida de la variable principal y la heterogeneidad del diagnóstico. En cuanto a la variable principal, existen múltiples aproximaciones para valorar tanto la eficacia (por ejemplo, PANSS, BPRS, CGI, SANS, SAPS) como los distintos efectos adversos, tanto alteraciones metabólicas (por ejemplo, síndrome metabólico, IMC, marcadores lipídicos) como alteraciones motoras (por ejemplo, AIMS, BARS, SA, UPDRS). En cuanto al diagnóstico, en ocasiones no se encuentra claramente definido o identificado por las pruebas clínicas, o no existe A. Lafuente caracterización molecular. En este sentido la búsqueda de endofenotipos puede simplificar estos estudios, especialmente en el campo de la psiquiatría y las enfermedades mentales. Supuestamente la influencia de un polimorfismo genético sobre un endofenotipo será mayor que el efecto sobre una patología compleja como las neuropsiquiátricas. Sin embargo, esta posible simplificación que se traduciría en tamaños muestrales aún mas pequeños esta en entredicho Retos futuros; la translación a la clínica Las estrategias de genes candidatos y de GWA son necesarias y complementarias. Las estrategias de genes candidatos parecen más adaptadas a los estudios farmacogenéticos, pero pueden verse favorecidas por los resultados obtenidos a través de estudios de GWA, así como por los avances tecnológicos y los conocimientos del genoma que estos aplican. Así mismo, las estrategias de GWA pueden seleccionar marcadores, no solo basándose en los tagg SNP y las relaciones de DL entre ellos, si no también incorporar marcadores funcionales, o otros SNP que son identificados a través de las estrategias de genes o SNP candidatos. Sin embargo, no existe una regulación que estipule las necesidades para la validación, analítica y clínica, de un test farmacogenético, lo que dificulta su aplicación en la práctica clínica. La credibilidad, tanto de las estrategias de GWA, como de las estrategias de genes o SNP candidatos depende, en gran medida, de la replicación de los resultados en distintas poblaciones o en cohortes de gran tamaño. Sin embargo, esta replicación no es sencilla, ya que intervienen muchos factores como las diferencias en las frecuencias alélicas y las relaciones de DL entre distintas poblaciones o las diferencias en el diagnóstico y el tratamiento entre distintos centros u organismos. Por otro lado, ya se han comentado las limitaciones para reclutar grandes cohortes en los estudios de farmacogenética. Las diferentes estrategias comentadas aquí (genes candidatos y GWA) son aproximaciones distintas pero igualmente validas para conseguir el objetivo último de la farmacogenética; la terapia personalizada. Conflicto de intereses La autora declara no tener ningún conflicto de intereses. Bibliografía 1. Court MHA. A pharmacogenomics primer. J Clin Pharmacol. 2007;47:1087—113. 2. Mas S, Lafuente A. Pharmacogenetics strategies: from candidate genes to whole-genome association analysis. Exploratory or confirmatory studies? Curr Pharmacogenetics Personalized Med. 2009;7:59—69. 3. Segal E, Friedman N, Kaminski N, Reger A, Koller D. From signatures to models: understanding cancer with microarrays. Nat Genet. 2005;37:38—45. 4. Consortium IHA. A haplotype map of the Human Genome. Nature. 2005;437:1299—320. 5. Gunderson KL, Kuhn KM, Steeners FJ, Ng P, Murray SS, Shen R. Whole genome genotyping of haplotype tagg single nucleotide polymorphisms. Pharmacogenomics J. 2006;7:641—8. Estrategias, fortalezas y limitaciones en estudios de Farmacogenética con antipsicóticos 6. Balding DJ. A tutorial on statistical methods for population association studies. Nat Rev. 2006;7:781—91. 7. Inada T, Koga M, Ishiguro H, Horiuchi Y, Syu A, Yoshio T, et al. Pathway-based association analysis of genome-wide screening data suggest that genes associated with the gammaaminobutyric acid receptor signaling pathway are involved in neuroleptic-induced, treatment-resistant tardive dyskinesia. Pharmacogenet Genomics. 2008;18:317—23. 8. Lavedan C, Licamele L, Volpi S, Hamilton J, Heaton C, Mack K, et al. Association of the NPAS3 gene and five other loci with response to the antipsychotic iloperidone identified in a whole genome association study. Mol Psychiatry. 2009;14:804—19. 9. Volpi S, Heaton C, Mack K, Hamilton JB, Lannan R, Wolfgang CD, et al. Whole genome association study identifies polymorphisms associated with QT prolongation during iloperidone treatment of schizophrenia. Mol Psychiatry. 2009;14:1024—31. 10. McClay JL, Adkins DE, Aberg K, Bukszár J, Khachane AN, Keefe RS, et al. Genome-wide pharmacogenomic study of neurocognition as an indicator of antipsychotic treatment response in schizophrenia. Neuropsychopharmacology. 2011;36:616—26. 11. Greenbaum L, Alkelai A, Rigbi A, Kohn Y, Lerer B. Evidence for association of the GLI2 gene with tardive dyskinesia in patients with chronic schizophrenia. Mov Disord. 2010;25:2809—17. 12. Aberg K, Adkins DE, Liu Y, McClay JL, Bukszár J, Jia P, et al. Genome-wide association study of antipsychoticinduced QTc interval prolongation. Pharmacogenomics J. 2010, doi:10.1038/tpj.2010.76. 13. Adkins DE, Aberg K, McClay JL, Bukszár J, Zhao Z, Jia P, et al. Genomewide pharmacogenomic study of metabolic side effects to antipsychotic drugs. Mol Psychiatry. 2011;16:321—32. 14. Alkelai A, Greenbaum L, Rigbi A, Kanyas K, Lerer. B.Genomewide association study of antipsychotic-induced parkinsonism severity among schizophrenia patients. Psychopharmacology (Berl). 2009;206:491—9. 15. Aberg K, Adkins DE, Bukszár J, Webb BT, Caroff SN, Miller del D, et al. Genomewide association study of movement-related adverse antipsychotic effects. Biol Psychiatry. 2010;67:279—82. 16. McClay JL, Adkins DE, Aberg K, Stroup S, Perkins DO, Vladimirov VI, et al. Genome-wide pharmacogenomic analysis of response to treatment with antipsychotics. Mol Psychiatry. 2011;16:76—85. 17. Ikeda M, Tomita Y, Mouri A, Koga M, Okochi T, Yoshimura R, et al. Identification of novel candidate genes for treatment response 18. 19. 20. 21. 22. 23. 24. 25. 26. 71 to risperidone and susceptibility for schizophrenia: integrated analysis among pharmacogenomics, mouse expression, and genetic case-control association approaches. Biol Psychiatry. 2010;67:263—9. Syu A, Ishiguro H, Inada T, Horiuchi Y, Tanaka S, Ishikawa M, et al. Association of the HSPG2 gene with neuroleptic-induced tardive dyskinesia. Neuropsychopharmacology. 2010;35:1155—64. Valiente A, Lafuente A, Bernardo M. Avances en la genética de la esquizofrenia. Revisión sistemática de estudios GWAS. Rev Psiquiatr Salud Ment. 2011 (en revision). Lafuente A, Bernardo M, Mas S, Crescenti A, Aparici M, Gassó P, et al. Dopamine transporter (DAT) genotype (VNTR) and phenotype in extrapyramidal symptoms induced by antipsychotics. Schizophr Res. 2007;90:115—22. Crescenti A, Mas S, Gassó P, Parellada E, Bernardo M. Lafuente A Cyp2d6*3, *4, *5 and *6 polymorphisms and antipsychotic-induced extrapyramidal side-effects in patients receiving antipsychotic therapy. Clin Exp Pharmacol Physiol. 2008;35:807—11. Lafuente A, Bernardo M, Mas S, Crescenti A, Aparici M, Gasso P, et al. Polymorphism of dopamine D2 receptor (TaqIA, TaqIB, and-141C Ins/Del) and dopamine degradation enzyme (COMT G158A, A-278G) genes and extrapyramidal symptoms in patients with schizophrenia and bipolar disorders. Psychiatry Res. 2008;161:131—41. Gassó P, Mas S, Bernardo M, Alvarez S, Parellada E, Lafuente A. A common variant in DRD3 gene is associated with risperidone-induced extrapyramidal symptoms. Pharmacogenomics J. 2009;9:404—10. Gassó P, Mas S, Crescenti A, Alvarez S, Parramon G, Garcia-Rizo C, et al. Lack of association between antipsychoticinduced extrapyramidal symptoms and polymorphisms in dopamine metabolism and transport genes. Psychiatry Res. 2010;175:173—5. Gassó P, Mas S, Oliveira C, Bioque M, Parellada E, Bernardo M, et al. Searching for functional SNPs or rare variants in exonic regions of DRD3 in risperidone-treated patients. Eur Neuropsychopharmacol. 2010;21:294—9. Mas S, Gassò P, Alvarez S, Parellada E, Bernardo M, Lafuente A. Intuitive pharmacogenetics: spontaneous risperidone dosage is related to CYP2D6, CYP3A5 and ABCB1 genotypes. Pharmacogenomics J. 2010, doi:10.1038/tpj.2010.91. Rev Psiquiatr Salud Ment (Barc.) 2011;4(2):72—74 www.elsevier.es/saludmental EDITORIAL Avances muy recientes en el deterioro cognitivo leve y la enfermedad de Alzheimer: ¿por qué una asistencia psiquiátrica? Concepción Conejero-GoldbergMD, PhD ∗ y Terry E. GoldbergPhD Litwin Zucker Alzheimer’s Disease Center, Feinstein Institute, Manhasset, NY, Estados Unidos En este editorial nos gustaría presentar a los lectores de la Revista de Psiquiatría y Salud Mental algunos avances muy recientes que se han producido en el campo de la enfermedad de Alzheimer (EA) y el deterioro cognitivo leve (DCL), y que probablemente tendrán repercusiones de largo alcance en el diagnóstico y el tratamiento de este trastorno neurodegenerativo. Con objeto de orientar mejor al lector, conviene señalar que este editorial no es tanto una revisión científica (no entraremos en el detalle de los estudios individuales), como un presentación de una serie de hitos que el lector interesado puede utilizar como guía para profundizar más en este campo en rápida evolución. Intentaremos ser objetivos, aunque a veces tomaremos postura respecto a los avances que comentamos. Hay varias razones por las que un psiquiatra debe interesarse acerca de algunos de estos avances recientes en el campo de la EA y su pródromo. En primer lugar, por lo que respecta a la demografía, Norteamérica y Europa Occidental tienen poblaciones de edad cada vez más avanzada. Esto hace que la prevalencia de la EA esté aumentando y, por tanto, es probable que haya más pacientes que necesiten asistencia médica. En segundo lugar, la EA puede aportar enseñanzas que sean trasladables al campo de las enfermedades psiquiátricas, en el sentido de que tiene una arquitectura genética reproducible, biomarcadores con valor predictivo, un fenotipo celular y modelos animales para su estudio. No obstante, a pesar de estas ventajas, continúan existiendo problemas para la interpretación y el desarrollo de fármacos, y ello puede aportar información no ∗ Autor para correspondencia. Correo electrónico: [email protected] (C. Conejero-Goldberg). sólo sobre lo que conviene hacer, sino también sobre lo que conviene no hacer. Ensayos clínicos Durante el último año se han producido varios fracasos en ensayos clínicos realizados en la EA. En la evaluación de dimebon —–un fármaco con un mecanismo de acción novedoso por cuanto estabiliza los poros mitocondriales—–, los resultados fueron positivos en un ensayo realizado en Rusia. El fármaco fue desarrollado inicialmente como un antihistamínico y luego se observó que tenía propiedades de inhibición de la colinesterasa (y de ahí el interés inicial existente por el uso de este fármaco en la EA). Sin embargo, cuando se realizó un ensayo con fines de registro (Pfizer) en Europa Occidental y en Sudamérica y Norteamérica, los resultados fueron negativos1 . No está claro por qué los dos ensayos produjeron resultados tan diferentes, pero sería razonable sospechar que el fármaco fuera menos activo neurobiológicamente de lo que al principio había parecido. Otra posible enseñanza extraída de este ensayo tiene menos que ver con la metodología clínica o con la farmacología que con una cuestión que a menudo se resalta al analizar la sociología de la ciencia, la llamada ‘‘maldición del ganador’’2 . Consiste en que el primer estudio positivo en un determinado campo puede deberse a factores o expectativas aleatorios y a menudo sus resultados no son reproducidos. Más recientemente aún, un inhibidor de la gamma secretasa, semagacestat (Lilly), pareció causar un empeoramiento en los pacientes con EA que presentaban una demencia de leve a moderada, y ello motivó la interrupción prematura del ensayo (véase Alzforum.com). A pesar 1888-9891/$ – see front matter © 2011 SEP y SEPB. Publicado por Elsevier España, S.L. Todos los derechos reservados. doi:10.1016/j.rpsm.2011.06.001 Avances muy recientes en el deterioro cognitivo leve y la enfermedad de Alzheimer 73 de que los cambios cognitivos en la fase 2 fueron bastante pequeños, se pasó a la fase 3 a partir de la evidencia obtenida en cuanto a biomarcadores. Este ensayo planteó ciertas dudas respecto a: a) el momento apropiado para la intervención (por ejemplo, si deben realizarse ensayos en momentos muy anteriores de la evolución de la enfermedad), y b) si la hipótesis del amiloide es correcta en cuanto al establecimiento de una diana para el tratamiento (recuérdese que se cree que la fragmentación de proteína precursora de beta amiloide (APP) por la acción del complejo de gamma secretasa produce especies moleculares de amiloide tóxicas, es decir, Abeta1-42 en determinadas circunstancias). Véase el artículo de Cummings3 para una visión interesante y más positiva del uso del amiloide beta como diana para el tratamiento. Biomarcadores Jack et al4 han utilizado los resultados del estudio ADNI para proponer un concepto global de la forma en la que diferentes biomarcadores (por ejemplo, los volúmenes cerebrales regionales, los niveles de Abeta y tau en líquido cefalorraquídeo (LCR), el metabolismo cerebral de la glucosa, etc.) tienen diferentes tipos de valor predictivo en distintas fases de la enfermedad (por ejemplo, fase preclínica, DCL y neurodegeneración debida a la muerte celular en la enfermedad de Alzheimer en sí). Con independencia de sus detalles, algunos de los cuales son discutibles, el modelo ha resultado heurístico. El ADNI es un amplio consorcio multicéntrico (más de 50 centros) en el que grupos amplios de controles sanos de edad avanzada, individuos con DCL e individuos con EA leve son evaluados longitudinalmente con el empleo de pruebas cognitivas, exploraciones de neuroimagen estructurales, exploraciones de imagen con Pittsburgh B compuesto (PIB), tomografía por emisión de positrones (PET), fluorodesoxiglucosa (FDG) y exámenes de genoma completo. En todos los individuos incluidos se realizan exámenes sistemáticos y uniformes cada 6-12 meses. Los datos son de acceso público en www.loni.ucla; y se realizan con frecuencia volcados de dichos datos. En este modelo, un mal procesamiento de APP, que conduce a una agregación anormal de péptidos Abeta en forma de placas, constituye el evento inicial de la EA. Los biomarcadores de este proceso amiloide incluyen el aumento de la retención del trazador PIB (el PIB es un radioligando que se une al amiloide extracelular en el cerebro) y reducciones de Abeta en el LCR. La disfunción neuronal y la neurodegeneración pasan a ser entonces dominantes, como indica el aumento de los niveles de tau en LCR y las reducciones en la PET con FDG, sobre todo en las áreas parietotemporales. El deterioro cognitivo puede ser evidente, sobre todo en cuanto a la memoria episódica. Finalmente, se produce una atrofia cerebral regional, y en la EA en sí, esto está muy estrechamente relacionado con afectación de la función cognitiva. La cuestión clave en este concepto es que la importancia y la dinámica de los biomarcadores cambian a lo largo del tiempo (por ejemplo, el depósito de amiloide se estabiliza de forma temprana en el proceso de la enfermedad; la atrofia cerebral se acelera y es más informativa en las fases más avanzadas del proceso de la enfermedad). Sin embargo, nuestros propios análisis de los datos del ADNI y los estudios Figura 1 Con el empleo de un análisis estadístico de escalado multidimensional de distancias euclidianas con los datos de microchips, las diferencias entre los grupos en cuanto a las ‘‘nubes’’ de APOE3 y APOE4 fueron significativas. (Clases: E3 gris oscuro y E4 gris claro). de nuestro laboratorio5 indican que la atrofia regional y los deterioros neurocognitivos, con la afectación consiguiente de la función cotidiana del paciente, se producen de forma relativamente temprana en el DCL. Cambios moleculares en el pródromo de la EA La EA es un trastorno neurodegenerativo caracterizado histopatológicamente por la presencia de placas neuríticas y ovillos neurofibrilares. Para identificar la neurosusceptibilidad y los factores neuroprotectores intrínsecos a nivel molecular, sin el efecto de confusión producido por las consecuencias patológicas posteriores, y orientarnos hacia la prevención, hemos estudiado la expresión en más de 26.000 genes con el empleo de la tecnología de microchips en muestras post mórtem de tejido cortical de 28 casos no portadores de APOE4 (el denominado grupo APOE3) y 13 casos portadores de APOE46 . Dado que el genotipo APOE es el principal factor de riesgo genético para la EA de inicio tardío, con una odds ratio de 3,8 para la variante APOE4, el primero de estos grupos tenía un riesgo bajo de desarrollar la enfermedad, mientras que en el segundo grupo el riesgo de la enfermedad era alto. La media de edad en el momento de la muerte era de 42 años y ninguno de los cerebros presentaba una histopatología diagnóstica de EA al fallecer el paciente. Identificamos 70 transcriptos que diferían de forma significativa en los dos grupos, utilizando un nuevo método de ‘‘doble sustracción’’. La diferenciación de los grupos fue significativa (fig. 1). Observamos también que múltiples vías biológicas Kyoto estaban alteradas en el grupo de APOE4, incluidas las involucradas en la función mitocondrial (los genes mostraban de manera uniforme una regulación negativa), la regulación del calcio y la reentrada en el ciclo celular. Con el empleo de análisis más sofisticados observamos entonces que estas moléculas formaban una 74 red con múltiples conexiones entre sí y con APP y MAPT. Globalmente, nuestros resultados produjeron tres resultados principales: 1) El estímulo más temprano para los procesos patogénicos en los individuos con E4 puede proceder de diversas anomalías en las cascadas de señalización y los procesos biológicos relativos a la regulación del calcio, la función mitocondrial, las anomalías de la regulación del ciclo celular, la apoptosis y la señalización Wnt. Varias de ellas han sido aspectos periféricos en los debates acerca de la patogenia de la EA; en nuestro estudio observamos que desempeñaban un papel central. Destacaba la ausencia en esta fase temprana del proceso de la enfermedad de la vía amiloide canónica, lo cual indica que esta última puede ser una cascada de procesos dentro de otra cascada. 2) Puede haber procesos protectores activos, además de los procesos patológicos. 3) Nuestros datos indican que hay un período prodrómico prolongado antes del inicio de la EA clínica, dado que la media de edad de muerte de los individuos de nuestra muestra era de 42 años. En resumen, la importancia de este estudio radica en que lo observado parecen ser los antecedentes del depósito de amiloide beta y la expresión de la fosfo-tau (es decir, lo observado en los ovillos neurofibrilares). Dado que el debate actual sobre la patogenia de la EA se centra en si las anomalías del amiloide beta preceden a la fibrilación de tau o viceversa, este estudio contribuye a señalar algunos mecanismos importantes que pueden preceder a ambos, y tener por tanto una relación causal en la cascada o cascadas moleculares largas que conducen a la EA clínica derivada de APOE4. Dado que este estudio se basó en el genotipo APOE, aporta una de las mejores perspectivas de que disponemos C. Conejero-Goldberg, T.E. Goldberg hasta el momento respecto a las alteraciones iniciales de la expresión génica que acompañan a la EA relacionada con el APOE4. No obstante, señalamos que no hay un consenso respecto a los mecanismos moleculares exactos a través de los cuales el APOE4 causa en última instancia la neurodegeneración. Esta breve revisión debe leerse como un relato aleccionador. En un intento de mejorar los tratamientos psiquiátricos, sobre todo en la esquizofrenia, se han iniciado en este campo búsquedas muy amplias de resultados genéticos reproducibles, biomarcadores y modelos animales. Sin embargo, tal como ponen claramente de manifiesto los resultados de la bibliografía de la EA, incluso con estas ventajas traslacionales, la obtención de un tratamiento eficaz está lejos de ser automática. Bibliografía 1. Alzforum. Disponible en: www.alzforum.com. 2. Ioannidis JP, Thomas G, Daly MJ. Validating, augmenting and refining genome-wide association signals. Nat Rev Genet. 2009;10:318—29. 3. Cummings J. What can be inferred from the interruption of the semagacestat trial for treatment of Alzheimer’s disease? Biol Psychiatry. 2010;10:876—8. 4. Jack Jr CR, Knopman DS, Jagust WJ, Shaw LM, Aisen PS, Weiner MW, et al. Hypothetical model of dynamic biomarkers of the Alzheimer’s pathological cascade. Lancet Neurol. 2010;9:119—28. 5. Goldberg TE, Koppel J, Keehlisen L, Christen E, DresesWerringloer U, Conejero-Goldberg C, et al. Performance-based measures of everyday function in Mild Cognitive Impairment. Am J Psychiatry. 2010;167:845—53. 6. Conejero-Goldberg C, Hyde TM, Chen S, Dreses-Werringloer U, Herman M, Kleinman JE, et al. Molecular signatures in postmortem brain tissue of individuals at high risk for Alzheimer’s disease. Mol Psychiatry 2010;18.(En prensa). Rev Psiquiatr Salud Ment (Barc.) 2011;4(2):75—80 www.elsevier.es/saludmental ORIGINAL Impacto de una crisis sociolaboral en la demanda de atención en salud mental (crisis del calzado, Elche 2004) Carlos Jeremías Martínez Pastor a,∗ , Miguel Alfonso García Escudero a , Ana Martí Martínez b , Francisco Fenollar Iváñez b , Julio Quiles Lloret a y Vicente Real Román a a b USM Altabix, Hospital General Universitario de Elche, España Psiquiatría, Hospital General Universitario de Elche, España Recibido el 7 de julio de 2010; aceptado el 16 de febrero de 2011 Disponible en Internet el 18 de mayo de 2011 PALABRAS CLAVE Factores socioeconómicos; Acontecimientos vitales estresantes; Desempleo; Salud mental KEYWORDS Socioeconomic factors; Stressful life events; Unemployment; Mental health ∗ Resumen Introducción: Entre diciembre de 1999 y diciembre de 2004 la industria manufacturera de calzado de Elche sufrió una disminución del empleo del 24%. En este contexto se decidió realizar un estudio para detectar posibles variaciones en las demandas de salud mental. Material y métodos: Se compararon las primeras consultas atendidas entre diciembre de 2001 y junio de 2002 con aquellas atendidas entre octubre de 2004 y abril de 2005. Se buscaron diferencias en cuanto al porcentaje de derivaciones por estresores de índole laboral. En un segundo momento se valoró el papel de los estresores laborales en los cambios detectados en el perfil sociodemográfico de los pacientes. Resultados y conclusiones: Se detectaron cambios en el perfil sociodemográfico (sexo y nivel de formación), situación laboral y en el motivo de consulta. Aumentaron las primeras consultas de los siguientes grupos: varones, con mayor nivel de formación, en paro, de baja laboral o pensionistas, y también aquellos con problemas laborales como principal motivo de consulta o agravando otros cuadros. © 2010 SEP y SEPB. Publicado por Elsevier España, S.L. Todos los derechos reservados. Impact of a social and employment crisis on the demand for mental health care (Footwear Crisis, Elche 2004) Abstract Introduction: Between December 1999 and December 2004 the footwear manufacturing industry in Elche suffered a 24% fall in employment. In this context, it was decided to conduct study to detect possible changes in the demand for mental health care. Material and methods: The first-time consultations between December 2001 and June 2002 were compared with those seen between October 2004 and April 2005. Differences were looked Autor para correspondencia. Correo electrónico: carlosj mtnez [email protected] (C.J. Martínez Pastor). 1888-9891/$ – see front matter © 2010 SEP y SEPB. Publicado por Elsevier España, S.L. Todos los derechos reservados. doi:10.1016/j.rpsm.2011.02.001 76 C.J. Martínez Pastor et al for in the percentage of referrals for work-related stress factors. The role of these work-related stress factors in the changes detected in the sociodemographic profile of the patients was also evaluated. Results and conclusions Changes were detected in the sociodemographic profile (gender and education level), employment status and reason for consultation. First consultations increased in the following groups: males, with a higher education level, unemployed, on sick leave or pensioners, and also those with employment problems as the main reason for consultation or a worsening of other health conditions. © 2010 SEP y SEPB. Published by Elsevier España, S.L. All rights reserved. Introducción Material y métodos En la actualidad hay un interés creciente por estudiar la relación que existe entre crisis socioeconómica y salud mental. Aunque la impresión generalizada en el momento actual es que una crisis económica se traducirá en un aumento de las enfermedades mentales1 , es llamativa la ausencia de estudios en nuestro medio hasta el momento. Es por ello que ahora cobran más importancia que nunca los datos de estudios que permitan ir más allá de las meras impresiones. Durante mucho tiempo se ha supuesto que el cambio económico afecta a la salud mental más allá de los trabajadores implicados en este. Durkheim2 postuló que el cambio económico rápido provocaba varias formas de inestabilidad y conducta suicida. El estudio de Catalano3 de 1977 documentaba cómo el cambio económico se relacionaba con un incremento significativo de los acontecimientos estresantes, lo que provocaba un aumento del estado de ánimo deprimido. Weyerer y Wiedenmann4 en 1995 observaron asociaciones positivas entre indicadores del mercado laboral y tasas de depresión y suicidio. También, en 1997 Pritchard5 relacionó el desempleo con la tasa de suicidios. En el año 2000 Dooley et al6 señalaron que tasas elevadas de desempleo se relacionaban con un mayor riesgo de depresión. En resumen, hay datos empíricos considerables que indican que la exposición a circunstancias estresantes, en múltiples niveles de análisis, puede desempeñar un papel importante en el inicio de los trastornos del estado de ánimo. Entre diciembre de 1999 y diciembre de 2004 la industria manufacturera de calzado de Elche sufrió una disminución del empleo del 24%, pasando de 11.415 a 8.639 trabajadores dados de alta en la Seguridad Social. Si bien el descenso se enmarcaba dentro de la misma tendencia a nivel provincial y nacional, la bajada en el caso de Elche fue especialmente aguda. De acuerdo con los datos de las oficinas del Servicio Valenciano de Empleo y Formación (SERVEF) de Elche, el 31 de diciembre de 2004 había 13.317 parados, un 24% más que el año anterior. Más del 40% del incremento del paro fue atribuible directamente a las crisis del calzado, aumentando en 1.000 los parados que habían trabajado en dicho sector antes de perder el empleo7 . En este contexto se decidió realizar un estudio para detectar posibles variaciones en las demandas de salud mental durante ese período, tanto en el porcentaje de derivaciones por estresores de índole laboral como en el perfil sociodemográfico de los usuarios. En un segundo momento se valoró el papel de los estresores laborales en los cambios detectados en el perfil sociodemográfico. La Unidad de Salud Mental de Altabix (Elche) presta atención a una población de 125.000 habitantes. La derivación de pacientes a la misma tiene lugar mayoritariamente por parte de los médicos de atención primaria, utilizando las hojas de interconsulta que estos profesionales cumplimentan con información referida al motivo de la derivación, posible diagnóstico y tratamiento aplicado. En el contexto de un programa de coordinación con atención primaria se recogió una primera oleada de derivaciones a salud mental entre los meses de de diciembre de 2001 y junio de 20028 . Los datos recogidos se referían a la actividad del médico de familia (tipo de derivación, tratamientos, latencia de tratamiento), al tipo de patología derivada, a la coordinación con salud mental y al perfil sociodemográfico del paciente. Dos años más tarde, una serie de observaciones iniciales nos hicieron plantearnos la hipótesis de que el tipo de demanda asistencial a nuestra unidad estaba modificándose en relación con una serie de acontecimientos referidos a la crisis del calzado que se estaba viviendo en la comarca del Vinalopó9 . Por este motivo se decidió realizar una segunda oleada para compararla con la primera. Se planteó la hipótesis principal de que un periodo de crisis económica en nuestra área sanitaria se relacionaba con el aumento en salud mental de usuarios con estresores de índole laboral. Se obtuvo la información referida a todas las derivaciones recibidas en la unidad de salud mental durante dos periodos de seis meses. El primer período se extendía desde diciembre de 2001 a junio de 2002 y el segundo desde octubre de 2004 hasta abril de 2005. En el momento de la recepción de la interconsulta en la unidad de salud mental se cumplimentaba por el clínico un cuestionario diseñado al efecto por los investigadores destinado a recoger información referida a los datos sociodemográficos y a las posibles motivaciones subyacentes a la demanda de atención en la unidad de salud mental. Se establecieron los siguientes tipos de motivaciones para la demanda: presencia de problema laboral directo, problema laboral indirecto, problema familiar, problema de pareja, problema médico, problema social, problema académico, otro tipo de problema. Se consideraba el caso como problema laboral directo cuando la demanda se refería única y exclusivamente a un problema en el ámbito laboral, con independencia del diagnóstico que realizaba el clínico. Se consideraba problema laboral indirecto cuando un problema en el ámbito laboral se sumaba a problemas en otros ámbitos o agravaba lo que se consideraba el motivo de consulta principal. Impacto de una crisis sociolaboral en la demanda de atención en salud mental (crisis del calzado, Elche 2004) Tabla 1 77 Características sociodemográficas de la muestra Primera oleada Segunda oleada Sexo (varones/mujeres) Edad (años) media ± DE 87/230 (27,4%/72,6%) 51,24 ± 17,9 137/250 (35,4%/64,6%) 45,99 ± 17,7 Estado civil Soltero Casado/en pareja Separado/divorciado Viudo 57 (26,3%) 121 (55,8%) 25 (11,5%) 14 (6,5%) 112 (34,6%) 156 (48,1%) 33 (10,2%) 23 (7,1%) Nivel de estudios Sin estudios Lee y escribe Primarios Graduado Secundarios Superiores 17 (7,9%) 40 (18,6%) 96 (44,7%) 7 (3,3%) 35 (16,3%) 20 (9,3%) 19 48 83 66 67 29 (6,1%) (15,4%) (26,6%) (21,2%) (21,5%) (9,3%) Situación laboral Activo Paro Baja Pensionista Estudia Ama de casa 76 20 27 26 16 49 84 39 67 56 28 49 (26%) (12,1%) (20,7%) (17,3%) (8,7%) (15,2%) Tipo de convivencia Solo Familia Con pareja Familia de origen 23 (10,6%) 149 (68,7%) 28 (12,9%) 17 (7,8%) (35,5%) (9,3%) (12,6%) (12,1%) (7,5%) (22,9%) En cuanto al análisis estadístico de los datos recogidos, en primer lugar se realizó una estadística de tipo descriptivo para obtener una visualización de la población motivo de estudio. Para el análisis de las variables cualitativas y de la homogeneidad de las muestras se utilizó la prueba de la chi cuadrado de Pearson. Para la comparación de las medias se usó la prueba de la t de Student. Los datos fueron analizados con el software SPSS versión 15.0. Resultados Se recogieron un total de 704 interconsultas, 317 en la primera oleada y 387 en la segunda. Las características sociodemográficas de ambos grupos de usuarios vienen reflejadas en la tabla 1. Cuando se analizó la muestra en su conjunto buscando la existencia de diferencias estadísticamente significativas en el perfil sociodemográfico entre ambas oleadas se detectaron cambios entre las dos. En cuanto a sexos, la distribución de mujeres bajó en la segunda oleada (72,6% en la primera y 64,6% en la segunda), mientras que el porcentaje de varones pasó del 27,4 al 35,4 (chi < 0,024). En cuanto al nivel de formación, el porcentaje de usuarios con el graduado y estudios secundarios creció (del 3,3 al 21,2% en el primer caso y del 16,3 al 21,5% en el segundo), mientras que el de aquellos con menor nivel de formación (sin estudios, lee y escribe y con estudios primarios) descendió del 71,2 al 48,1%. Acerca de 33 (10,3%) 151 (47,3%) 75 (23,5%) 60 (18,8%) la situación laboral, aumentaron aquellos usuarios de baja, en paro y pensionistas (chi < 0,012). Por lo que respecta a los motivos de la demanda, resultó estadísticamente significativa (chi<0,000) la diferencia de porcentajes de usuarios que presentaban problemas laborales indirectos, que pasó del 7,2 al 17,3%. El porcentaje de usuarios con problema laboral directo aumentó (del 6,9 al 10,8%) si bien la diferencia no fue estadísticamente significativa. En cuanto al resto de problemas, solo se hallaron diferencias significativas en cuanto a los problemas médicos, que disminuyeron del 19 al 10,3%. Al analizar el subgrupo de usuarios que se encontraba en situación laboral distinta de la de pensionista (n = 528), se obtuvo una diferencia estadísticamente significativa entre el porcentaje de usuarios que acudía a demanda de atención en la primera oleada por un problema laboral directo y el porcentaje de ellos que lo hacía en la segunda oleada que fue de aproximadamente el doble (del 8,4 al 15,1%; chi<0,019). Por otro lado, el porcentaje de usuarios que presentaban como motivo de la demanda un problema laboral indirecto pasó del 7,2% en la primera oleada al 24% en la segunda (chi < 0,000) (tabla 2). Al analizar las diferencias entre oleadas en el subgrupo de usuarios con problema laboral directo, la única diferencia estadísticamente significativa se refirió al grado de formación. Por estudios, aumentó el porcentaje de graduados (del 4,8 al 37,8%), con estudios secundarios (19,0 al 24,3%) y universitarios (del 1,7 al 6,9%). Disminuyeron aquellos con 78 Tabla 2 C.J. Martínez Pastor et al Frecuencia de problema laboral en no pensionistas Problema laboral Primera oleada Segunda oleada Directo No Sí 228 (91,6%) 21 (8,4%) 237 (84,9%) 42 (15,1%) Indirecto No Sí 231 (92,8%) 18 (7,2%) 212 (76,0%) 67 (24,0%) Tabla 3 Nivel formativo de los que presentan problema laboral directo Nivel de formación Sin estudios Lee y escribe Primarios Graduado Secundarios Superiores Primera oleada 1 0 14 1 4 1 (4,8%) (0,0%) (66,7%) (4,8%) (19%) (4,8%) Segunda oleada 1 1 8 14 9 4 (2,7%) (2,7%) (21,6%) (37,8%) (24,3%) (10,8%) Tabla 4 Nivel formativo de los que presentan problema laboral indirecto Nivel de formación Primera oleada Sin estudios Lee y escribe Primarios Graduado Secundarios Superiores 2 (10,0%) 1 (5,0%) 11 (55,0%) 0 4 2 Segunda oleada 0 (0,0%) 6 (9,8%) 18 (29,5%) 12 16 9 estudios primarios e inferiores (del 66,7 al 21,6%), siendo los resultados significativos (chi<0,014) (tabla 3). En el subgrupo de problema laboral indirecto, de nuevo las únicas diferencias estadísticamente significativas se refirieron al nivel de formación. Aumentan los que leen y escriben (del 5,0 al 9,8%), los graduados (del 0 al 19,7%), con estudios secundarios (del 20 al 26,2%) y universitarios (del 10 al 14,8%), bajan los sin estudios (del 10 al 0%) y con estudios primarios (del 55 al 29,5%). Agrupados aquellos con estudios primarios o inferiores, pasan del 70 al 40% y aquellos con el graduado o estudios superiores pasan del 30 al 60% (chi < 0,018) (tabla 4). En cuanto a la situación laboral, los resultados no fueron significativos. En aquellos con problema laboral directo la tendencia parecía ser que disminuían los activos, aumentando los de baja y los de paro reciente y largo. En cuanto a los que presentaban un problema laboral indirecto, parecía que disminuían los que estaban en paro reciente y largo y los estudiantes, mientras aumentaban los que están de baja y los pensionistas. El porcentaje de activos se mantuvo constante. Discusión Un amplio corpus de investigación indica que la exposición a experiencias vitales estresantes puede constituir un importante vínculo entre el entorno social y el riesgo de padecer trastornos del estado de ánimo10—13 . Los acontecimientos vitales agudos son factores estresantes diferenciados y observables, mientras que el estrés crónico se refiere a problemas continuos que pueden dividirse entre unos mayores y relacionados con el rol, y otros menores que suelen denominarse problemas cotidianos14 . La literatura sobre el estrés identifica los macrofactores estresantes como un subtipo diferente de estrés15 . Los macrofactores estresantes son los factores estresantes sistemáticos y a gran escala, como por ejemplo los cambios y las recesiones económicas importantes. Los indicadores agregados de este tipo de cambios se han relacionado también con las tasas de problemas de salud mental16 . Los resultados del presente estudio apuntan a una relación directa entre un período de crisis económica y el aumento de demandas en salud mental por problemas laborales, que resultan ser el doble cuando se trata del único motivo de la derivación y del triple cuando forman parte de la demanda o agravan la misma. De una oleada a otra aumentó el porcentaje de varones y de usuarios con el graduado y estudios superiores. También creció el porcentaje de usuarios de baja y en paro de corta y larga duración. Diferentes autores han mostrado que el desempleo es un factor que afecta a la salud mental17 , hallándose diferencias según el perfil social de los individuos. En el estudio de Breslin y Mustard14 el desempleo era causa de estrés y de depresión en adultos de 31-50 años, mientras que el hallazgo no se repitió en jóvenes de 18-30 años, apuntan los autores que posiblemente debido a la ausencia de cargas familiares y a no considerar la posibilidad de haber quedado excluidos definitivamente del mercado laboral. Artazcoz et al18 mostraron que el desempleo tenía mayor repercusión sobre la salud mental de los hombres, relacionándose con sus responsabilidades familiares y la clase social. Mientras que en los hombres el matrimonio empeoraba su respuesta psicológica al desempleo, en las mujeres, el estar casada y con hijos actuaba como factor protector frente al estrés que supone perder el trabajo. Cuando se analizó el conjunto de usuarios con problemas laborales, fueran directos o indirectos, se observó que aparecía la misma tendencia que en la muestra sin aplicar ningún filtro en cuanto al aumento en el porcentaje de varones, aunque en este caso no era estadísticamente significativa. En cuanto al grado de formación, el cambio era similar al de la muestra completa, en el sentido de aumentar el porcentaje de graduados y con estudios superiores y disminuir el de aquellos con menor formación. Para el análisis de estos datos hay que tener en cuenta que el nivel educativo de la población de Elche es más bajo que el del conjunto de España y posiblemente se relacione con la importancia de la clase trabajadora en su población, ya se compare con el resto de la provincia o de España. Este bajo nivel de cualificación caracteriza a sectores intensivos en mano de obra, donde ciertas profesiones se aprenden con la práctica y frecuentemente en el mismo hogar, dándose la incorporación al mercado laboral en edades tempranas. En relación con la media nacional Elche tiene un 5% más de población sin estudios o con estudios primarios y un 10% menos con estudios. Según el INEM, el paro descendió entre los titulados superiores y creció en el resto, especialmente en aquellos con estudios primarios o inferiores. De manera Impacto de una crisis sociolaboral en la demanda de atención en salud mental (crisis del calzado, Elche 2004) que el aumento de las demandas por problemas laborales no se debió a aquellos que se suponía presentaban mayores tasas de paro. Para explicar este dato estimamos que se deberían considerar otros factores, como la forma de afrontamiento del individuo (por ejemplo, la percepción de una pronta reincorporación al mundo laboral) o cómo afecta la caída en el empleo en un sector clave de una comunidad al resto de los sectores de dicha comunidad. Un dato que también merece ser analizado es la ausencia de diferencias estadísticamente significativas entre ambas oleadas en la situación laboral de aquellos que presentaban problemas laborales, ya fueran directos o indirectos. Aunque hubo un aumento en el porcentaje de usuarios con problemas laborales, no se detectaron diferencias en su estatus laboral, de manera que no se evidenció un aumento de parados, pese a los datos del INEM. Aunque deberíamos ser cautos en su análisis debido a la economía sumergida, dicha falta de correspondencia apunta a que el aumento de la demanda debida a la crisis no se relaciona directamente con la pérdida de empleo, por lo que para su explicación se deben tomar en cuenta factores más complejos que la simple correspondencia entre paro y demanda en salud mental. Por un lado, se tendrían que considerar todas aquellas demandas relacionadas con problemas laborales pero ajenas a la clínica, como puede ser la necesidad de informes con fines legales (por ejemplo, solicitar pensiones por discapacidad o demandas a la empresa). Otra parte de la demanda podría explicarse mediante lo que Ortiz Lobo y de la Mata Ruiz definen como colonización psiquiátrica de la vida cotidiana19,20 , donde situaciones de dolor y sufrimiento legítimos son descontextualizadas de la biografía del individuo, de su entorno social, y son recodificados como problemas a los que corresponde una respuesta sanitaria. De esta manera la salud mental se puede convertir en una coartada individualizada frente a situaciones sociales injustas, respaldando el debilitamiento de las redes tradicionales de contención o llenando el vacío que dejan otras instituciones o agencias del estado en proceso de derribo: prejubilados en busca de pensión, víctimas de relaciones laborales injustas que el propio sindicato conduce a los centros de salud mental... Los mismos autores apuntan otro riesgo que corre la salud mental, que es el de fomentar un adaptacionismo, donde el diagnóstico transfiere la causa del malestar del individuo del ambiente al organismo que no se ajusta, de manera que es responsabilidad del individuo adaptarse a la nueva situación, por muy injusta que sea. Es probable que en nuestra área, a consecuencia de la crisis aumentaran los casos de una patología de nuevo diagnóstico como el mobbing, las preocupaciones ante un horizonte laboral incierto o simplemente empeoraron las condiciones laborales. Thorlacius y Olafsson21 describieron cómo las fluctuaciones en las tasas de desempleo se correspondían con un aumento en la incidencia de pensiones de discapacidad física o mental. Concluían que aunque la salud física y mental son los mayores determinantes en la incidencia de las pensiones de discapacidad, hay fluctuaciones marginales que parecen relacionarse con factores ambientales en el mercado de trabajo, especialmente la tasa de desempleo. Una de las limitaciones de este estudio es metodológica, pues no se usó una muestra de control que detectara un efecto de cohorte ni se consideraron hipótesis alternativas a la crisis económica en el cambio en la demanda. 79 Cabe señalar que durante el período del estudio no varió el tamaño de la población atendida ni los dispositivos de atención. El presente trabajo se centró en la demanda en salud mental y no en la patología mental propiamente dicha, por lo que no se pudieron establecer paralelismos entre crisis económica y psicopatología; tampoco se valoraron factores relacionados con el tipo de trabajo ni la relación del usuario con la crisis del calzado ni si la demanda no era clínica, siendo estas las principales limitaciones del estudio. Sin embargo, sí se pudo establecer la coincidencia en el tiempo de la crisis en el sector del calzado y el cambio del perfil de la demanda y del usuario en nuestra unidad de salud mental y cómo el cambio en el perfil del usuario fue debido al menos parcialmente a aquellos con problemas laborales. Con los datos del presente estudio estimamos que no se puede reducir la crisis económica a un macrofactor estresante origen de psicopatología susceptible de tratamiento, sino que debería ser considerada como el origen de una serie de demandas en salud mental que solo en parte tendrían una relación directa con la clínica. De esta manera nuestro horizonte se amplía, pues por un lado tenemos el estrés y otra psicopatología relacionada con problemas laborales, por otro lado demandas que no tienen que ver con la práctica clínica, y en medio, la colonización de la vida cotidiana por una psiquiatría que difumina los límites de la enfermedad y en consecuencia nuestras competencias. Conflicto de intereses Los autores declaran no tener ningún conflicto de intereses. Bibliografía 1. Ministerio de Sanidad y Consumo. El ministerio de sanidad y consumo crea el observatorio de la salud mental con la fundacion nacional de psiquiatría. Disponible en: http://www. msc.es/gabinetePrensa/notaPrensa/desarrolloNotaPrensa. jsp?id=1313. Último acceso: 20 de diciembre de 2009. 2. Durkheim E. El suicidio. Madrid: Akal; 1992. 3. Catalano R, Dooley CD. Economic predictors of depressed mood and stressful live events. J Health Soc Behav. 1977;18:292—307. 4. Weyerer S, Wiedenman A. Economic factors and the rates of suicide in Germany between 1881 and 1989. Psychol Rep. 1995;76(3 Pt 2):1331—41. 5. Pritchard C, Cox M, Dawson A. Suicide and ‘violent’ death in a six-year cohort of male probationers compared with pattern of mortality in the general population: evidence of accumulative socio-psychiatric vulnerability. J R Soc Health. 1997;117:180—5. 6. Dooley DP, Ham-Rowbotton KA. Underemployment and depression: longitudinal relationships, J Health Soc Behav. 2000, 421—36. 7. Cachón Rodríguez L. Bases sociales de los sucesos de Elche de septiembre de 2004. Crisis industrial, inmigración y xenofobia. Ministerio de trabajo y asuntos sociales. Secretaría de estado de inmigración y emigración. Observatorio permanente de la inmigración. Madrid, 2005. 8. Martí Martínez AF, Fenollar Iváñez F, García Escudero, MA. Martínez Pastor CJ. Análisis descriptivo de las derivaciones a un centro de salud mental (USM Altabix-Elche). Congreso nacional de psiquiatría, Valencia, 2008. 80 9. Lorenzo C. Intereses contrapuestos y racismo. El incendio de los almacenes chinos en Elche (septiembre 2004). Circunstancia; Mayo 2006. p. 1—19. 10. Abas M, Robinson E, Crampton P. More deprived areas need greater resources for mental health, Aust N Z J Psychiatry. 2003;37:437—44. 11. Peen J, Dekker J. Social deprivation and psychiatric service use for differents diagnostic groups. Soc Sci Med. 2001;53: 1—8. 12. Pritchard C. Psychiatric targets in ‘‘Health of the Nation’’: regional suicide 1974-1990 and employment prospects in 1990-1994 in Britain: Precursors of failure? J R Soc Health. 1995;115:120—7. 13. Wiedenmann A. Testing Durkheim’s theory of suicide: additional results from Germany. Eur Arch Psychiatry Clin Neurosci. 1994;244:284—6. 14. Breslin FC, Mustard C. Factors influencing the impact of unemployment on mental health among young and older adults in a longitudinal, population-based survey. Scand J Work Environ Health. 2003;29:5—14. C.J. Martínez Pastor et al 15. Williams DR. Perspectivas sociales de los trastornos del estado de ánimo. En: Stein DJ, Kupfer DJ, Schatzberg AF, editores. Text book of mood disorders. Barcelona: American Psychiatric Publishing; 2006. p. 131—43. 16. Dooley D, Catalano R. Introduction to underemployment and its social costs. Am J Community Psychol. 2003;32:1—7. 17. Ensminger ME, Celentano D. Unemployment and psychiatric distress: social resources and coping. Soc Sci Med. 1988;27:239—47. 18. Artazcoz L, Borrell C, Cortès I. Unemployment and mental health: understanding the interactions among gender, family roles, and social class. Am J Public Health. 2004:82—8. 19. De la Mata Ruiz I, Ortiz Lobo A. La colonización psiquiátrica de la vida. Archipiélago: Cuadernos de crítica de la cultura. 2007;39—50. 20. Ortiz Lobo A. Los profesionales de la salud mental y el tratamiento del malestar. Atopos. 2008:26—34. 21. Thorlacius S, Olafsson S, Rafnsson V. Changes in the prevalence of disability pension in Iceland. Scand J Public Health. 2002:1976—96. Rev Psiquiatr Salud Ment (Barc.) 2011;4(2):81—87 www.elsevier.es/saludmental ORIGINAL Comorbilidad psiquiátrica en una muestra de pacientes con dependencia de opiáceos tratados con buprenorfina sublingual en régimen de comunidad terapéutica Francisco González-Saiz a , Óscar M. Lozano Rojas b,∗ , Juana Martín Esteban c , Izaskun Bilbao Acedos c , Rosario Ballesta Gómez c y Josefa Gutiérrez Ortega c a Unidad de Salud Mental Comunitaria Villamartín, UGC Hospital de Jerez (Cádiz), España Departamento de Psicología Clínica, Experimental y Social. Universidad de Huelva, Huelva, España c Fundación Andaluza para la Atención a las Drogodependencias, FADAIS (Sevilla), Sevilla, España b Recibido el 9 de julio de 2010; aceptado el 27 de enero de 2011 Disponible en Internet el 19 de mayo de 2011 PALABRAS CLAVE Buprenorfina; Dependencia de opiáceos; Trastorno psiquiátrico; Comunidad terapéutica ∗ Resumen Introducción: El objetivo de este trabajo es estimar la prevalencia de casos psiquiátricos en una muestra de pacientes con dependencia de opiáceos tratados con buprenorfina sublingual en régimen de comunidad terapéutica y describir su evolución durante el primer mes de tratamiento. Métodos: Estudio observacional, longitudinal prospectivo. Se seleccionó a 119 pacientes con dependencia a opiáceos, de los que 46 aceptaron iniciar tratamiento con buprenorfina. Por motivos organizacionales, la evaluación psicopatológica se realizó a 36 de estos pacientes. Los instrumentos de medida empleados fueron la MINI, el GHQ-28, el IPDE y el TECVASP. Resultados: La prevalencia observada de cualquier trastorno psiquiátrico fue del 78%. La prevalencia de diagnósticos en el Eje I es del 69,4%. La prevalencia de casos en el Eje II es del 58,3%. Un 50% de los pacientes presentaban simultáneamente trastornos en el Eje I y en el Eje II. Los pacientes con trastornos psiquiátricos del Eje I presentan una reducción significativa en las puntuaciones medias de la escala GHQ-28, y en las subescalas B (ansiedad/angustia), C (disfunción social) y D (depresión) del GHQ-28. Entre los pacientes sin trastornos psiquiátricos en el Eje I, las diferencias observadas al mes del tratamiento no son significativas. En ambos grupos de pacientes se observa una mejora de la calidad de vida, si bien estos cambios son de menor magnitud en el grupo con trastornos psiquiátricos. Discusión: Los resultados de este estudio señalan una frecuencia muy elevada de trastornos psiquiátricos. Por ello, se hace necesario explorar activamente la psicopatología siempre que evaluemos a un paciente drogodependiente. © 2010 SEP y SEPB. Publicado por Elsevier España, S.L. Todos los derechos reservados. Autor para correspondencia. Correo electrónico: [email protected] (Ó.M. Lozano Rojas). 1888-9891/$ – see front matter © 2010 SEP y SEPB. Publicado por Elsevier España, S.L. Todos los derechos reservados. doi:10.1016/j.rpsm.2011.01.003 82 F. González-Saiz et al KEYWORDS Buprenorphine; Opiate dependency; Psychiatric disorder; Therapeutic community Psychiatric comorbidity in a sample of opiate-dependent patients treated with sublingual buprenorphine in a therapeutic community regime Abstract Introduction: The purpose of this work is to estimate the prevalence of psychiatric cases in a sample of opiate-dependent patients treated with sublingual buprenorphine in a therapeutic community regime, and to describe their progress during the first month of treatment. Methods: An observational, longitudinal, prospective study was conducted. Of the 119 opiate-dependent patients selected, 46 agreed to start treatment with buprenorphine. For organisational reasons, the psychopathological assessment was carried out on 36 of these patients. The measurement tools used were the MINI, GHQ-28, IPDE and Assessment of the Quality of Life in Psychoactive Substance Addicts (TEQLASP). Results: The prevalence rate of any psychiatric disorder was 78%. The prevalence of Axis I diagnoses was 69.4%. The prevalence of cases in Axis II was 58.3%, and 50% of patients had concomitant Axis I and Axis II disorders. The patients with Axis I psychiatric disorders showed a significant reduction in the mean scores of the GHQ-28 scale, and in the B (anxiety/unease), C (social dysfunction), and D (depression) subscales of the GHQ-28. The differences observed between the patients with no psychiatric disorders after one month of treatment were not significant. An improvement in the quality of life wad observed in both groups, although these changes were of a lower magnitude in the group with psychiatric disorders. Discussion: The results of this study show a very high frequency of psychiatric disorders. For this reason, psychiatric illness must be actively looked for whenever we assess a drug-dependent patient. © 2010 SEP y SEPB. Published by Elsevier España, S.L. All rights reserved. Introducción La buprenorfina es un opioide semisintético derivado de la tebaína, ampliamente usado como analgésico. Jasinski1 fue el primero en estudiar su utilidad en la reducción de los síntomas de abstinencia de opiáceos. La buprenorfina es un agonista parcial de los receptores opioides y un antagonista de los receptores opioides 2. Su eficacia como fármaco para el tratamiento de la dependencia de opiáceos está ampliamente documentada2 . Aunque los indicadores de efectividad de la buprenorfina son similares a los de la metadona, la buprenorfina sublingual aporta un incremento en la seguridad debido al denominado «efecto techo». Esto implica que el efecto opioide y la potencial depresión respiratoria no se incrementan linealmente más allá de una dosis de 24 mg/día3 . La introducción de la buprenorfina en los programas de tratamiento, junto con la vigencia de la metadona, permite que puedan abordarse de forma diferencial distintos perfiles de pacientes. Este fármaco está comercializado en forma de dos preparados de administración sublingual; Subutex® (buprenorfina en comprimidos de 2 y 8 mg) y Suboxone® (combinación de buprenorfina/naloxona con ratio 4/1). Mientras que este fármaco lleva años prescribiéndose en la mayoría de los países de nuestro entorno, en nuestro país aún está en vías de implantación. La prevalencia de la comorbilidad psiquiátrica en pacientes con dependencia de opiáceos es muy variable en función de las muestras estudiadas y los instrumentos empleados, oscilando entre un 47 y un 93%, siendo los trastornos depresivos y de ansiedad, así como los trastornos de personalidad límite y antisocial los diagnósticos más frecuentes4 . Aunque un número importante de estudios se han centrado en muestras de pacientes en tratamiento con metadona5 , aún hay pocos trabajos que aborden la psicopatología de los pacientes en programas de tratamiento con buprenorfina. Más que estimar las prevalencias, la mayoría de ellos han estudiado la psicopatología como un factor predictor de la respuesta al tratamiento6—8 . Hasta el momento, no se conocen trabajos publicados que estimen la prevalencia de trastornos psiquiátricos en pacientes en programa de tratamiento con buprenorfina en un dispositivo en régimen de ingreso. El objetivo de este trabajo es estimar la frecuencia de casos psiquiátricos en una muestra de pacientes con dependencia de opiáceos tratados con buprenorfina sublingual en comunidad terapéutica y describir su evolución durante el primer mes de tratamiento, medido en términos de reducción sintomática y mejoría funcional (calidad de vida). Los datos analizados en este trabajo forman parte de un estudio más amplio en el que se evalúa la efectividad del tratamiento con buprenorfina para apoyar la retirada de metadona, y cuyos resultados pueden consultarse9,10 . Pacientes y métodos Se trata de un estudio observacional (descriptivo), longitudinal prospectivo y abierto (diseño antes-después). Se utilizó un procedimiento de muestreo consecutivo no probabilístico. El protocolo del estudio fue aprobado por el Comité Autonómico de Ensayos Clínicos de Andalucía (CAEC) y se ha realizado de acuerdo con la Declaración de Helsinki. El estudio ha tenido un período de observación clínica máximo de 3 meses para cada paciente. Dado que la mayoría de los sujetos concluyen el proceso de transferencia de uno a otro opiáceo en un mes aproximadamente, la primera evaluación de la respuesta al fármaco tiene lugar a las cuatro Comorbilidad psiquiátrica en una muestra de pacientes con dependencia de opiáceos semanas del inicio de su tratamiento, comparándose con los datos basales obtenidos en la evaluación previa al mismo. La evaluación de los trastornos psiquiátricos comórbidos se realizó mediante una entrevista clínica con el paciente entre los días 30 y 45 desde su ingreso en la comunidad terapéutica. La elección de este marco temporal tuvo como objetivo mejorar la fiabilidad del diagnóstico de los trastornos de la personalidad (Eje II) y descartar los síntomas psicopatológicos más directamente atribuibles a la intoxicación o al síndrome de abstinencia. El tratamiento con buprenorfina se ofreció a todos aquellos pacientes que ingresaban en la comunidad terapéutica con una dosis menor o igual a 80 mg/día de metadona y en los que se valoró clínicamente la posibilidad de iniciar una retirada paulatina de este fármaco durante su ingreso. Del total de pacientes seleccionados (119), 46 de ellos aceptaron iniciar tratamiento con buprenorfina pero la evaluación psicopatológica solo fue posible en 36 de ellos por motivos de índole organizativa. Los 73 restantes decidieron continuar en tratamiento con metadona. Los procedimientos de reducción de las dosis de metadona y de inducción con buprenorfina que empleamos en este estudio pueden consultarse en otros trabajos ya publicados9,10 . Los criterios de inclusión fueron los siguientes: a) diagnóstico de «dependencia de opiáceos en terapéutica con agonistas» según criterios DSM-IV-TR actualmente en programa de tratamiento con metadona en su centro derivador de referencia; b) tomar una dosis máxima diaria de metadona de 40 mg/día durante una semana antes de la inducción a buprenorfina; c) paciente que fuese a iniciar o que actualmente se encuentre en «fase de retirada» del programa de tratamiento con metadona, valorado mediante juicio clínico, y d) firmar el consentimiento informado. Los criterios de exclusión fueron: a) sujetos con cargos judiciales pendientes y con expectativas de iniciar el cumplimiento de la pena en los próximos 6 meses; b) mujeres embarazadas o en período de lactancia, y c) dosis de metadona superiores a 80 mg/día. El estadístico de contraste utilizado para la comparación entre la evaluación basal y al mes de tratamiento fue la prueba no paramétrica de Wilcoxon, dado el reducido tamaño de los grupos (con y sin trastornos psiquiátricos). El cálculo del tamaño del efecto se ha realizado con el estadístico d de Cohen11 . Instrumentos de medida Para la evaluación de los principales diagnósticos del Eje I del DSM-IV-TR empleamos la Mini International Neuropsychiatric Interview (MINI)12 . Ha sido validada en nuestro medio13,14 y se ha mostrado útil en el diagnóstico de la comorbilidad psiquiátrica en pacientes con dependencia de opiáceos15 . Como medida global de «severidad» de «psicopatología general» usamos la puntuación total del General Health Questionnaire (GHQ-28)16,17 . Para la identificación de los trastornos de personalidad (Eje II) utilizamos la versión completa del International Personality Disorder Examination (IPDE)18 . En el presente estudio fue utilizada siguiendo los criterios DSM-IV-TR. El Test para la Evaluación de la Calidad de Vida en Adictos a Sustancias Psicoactivas (TECVASP)19 es una escala autoadministrada compuesta por 22 ítems y tiene por objetivo 83 conocer cómo repercute la adicción a sustancias sobre el desarrollo de la vida diaria de las personas, evaluando los componentes de la salud física, psicológica y social. Se trata de un instrumento de calidad de vida específico para población drogodependiente y se fundamenta en el concepto biaxial de la adicción de Edwards y Gross20 . Las puntuaciones bajas en esta escala se corresponden con una peor calidad de vida y las puntuaciones altas con una alta calidad de vida. Resultados Los 36 pacientes que iniciaron tratamiento con buprenorfina y que fueron evaluados son varones con una edad media de 37,6 años (dt = 7,1). El 68,4% de la muestra solo tiene estudios primarios; el 65,2% de la misma está desempleado y un 48,9% de los sujetos tiene antecedentes legales. El 52,8% manifestaba haber consumido opiáceos durante el mes previo al ingreso y el tiempo medio que llevaban consumiendo era de 15,8 años (dt = 5,8). Con relación a otras sustancias de abuso consumidas durante el mes previo, un 63,9% había consumido alcohol y cocaína, y un 55,6% cannabis. Antes del inicio del tratamiento, en la muestra de pacientes que inicia la inducción a buprenorfina, la puntuación media en la escala GHQ-28 es inferior a la de los sujetos que deciden continuar en metadona (9,7 y 12,7, respectivamente), siendo esta diferencia estadísticamente significativa. En conjunto, la prevalencia observada de cualquier trastorno psiquiátrico fue del 78% (casos en los que el paciente presenta al menos un diagnóstico en los Ejes I o II, no incluidos los trastornos por uso de sustancias). En la tabla 1 se presentan las frecuencias relativas de cada uno de los trastornos del Eje I y II. La prevalencia observada de diagnósticos en el Eje I es del 69,4%, siendo los más frecuentes los trastornos afectivos y los de ansiedad, llamando la atención los casos de riesgo de suicidio y los episodios maníacos previos. La prevalencia de casos en el Eje II es del 58,3%, siendo los más frecuentes los trastornos límite y antisocial. Es de destacar la presencia de trastornos mixtos de la personalidad («no especificados»). Un 50% de los pacientes presentaban simultáneamente trastornos en el Eje I y en el Eje II. Como puede verse en la tabla 2, los pacientes con trastornos psiquiátricos del Eje I presentan una reducción estadísticamente significativa en las puntuaciones medias totales de la escala GHQ-28. También se observa una reducción significativa en las puntuaciones de las subescalas B (ansiedad/angustia), C (disfunción social) y D (depresión) del GHQ-28. En todos estos casos, el estadístico d de Cohen, que estima el tamaño del efecto, toma valores superiores a 0,8 («grande»). Destaca el caso de la subescala de depresión, en la que se observa una reducción superior al 62%. Entre los pacientes sin trastornos psiquiátricos en el Eje I (tabla 3), las escasas diferencias observadas al mes del tratamiento, no alcanzan la significación estadística. En las tablas 2 y 3 puede observarse también que tanto en el grupo de pacientes con trastornos en el Eje I, como en el que no los presenta, se produce un incremento en las puntuaciones de la escala de calidad de vida, si bien estos cambios son menor magnitud en el grupo con trastornos psiquiátricos y sus valores medios al finalizar el mes de tratamiento son indicativos de un peor estado. 84 Tabla 1 F. González-Saiz et al Distribución de frecuencias de los trastornos psiquiátricos —Eje I o II— (n = 36) Diagnóstico N Trastornos psiquiátricos del Eje I Tr. depresivo mayor actual Tr. depresivo mayor recidivante Tr. depresivo mayor con síntomas melancólicos Tr. estado del animo con síntomas psicóticos Tr. distímico actual Riesgo de suicidio (leve + alto) Episodio maníaco actual Episodio maníaco pasado Episodio hipomaníaco actual Tr. angustia actual Tr. ansiedad generalizada Agorafobia Fobia social Tr. obsesivo compulsivo Tr. estrés postraumático Tr. psicótico previo Tr. psicótico actual Anorexia nerviosa tipo restrictivo Anorexia nerviosa tipo purgativo Bulimia nerviosa Total pacientes con trastornos psiquiátricos del Eje I 0 0 0 0 10 11 0 8 0 2 13 8 3 0 1 1 1 0 0 1 25 Trastornos psiquiátricos del Eje II Tr. paranoide Tr. esquizoide Tr. esquizotípico Tr. antisocial Tr. límite Tr. histriónico Tr. narcisista Tr. evitativo Tr. obsesivo-compulsivo de la personalidad Tr. mixto de la personalidad Total pacientes con trastornos psiquiátricos del Eje II Total pacientes con trastornos psiquiátricos del Eje I o II 1 0 0 11 6 1 0 5 1 9 21 28 Porcentaje IC 95% 27,8% 30,6% 12,4% - 43,1% 10,1% - 39,9% 22,2% 7,9% - 36,5% −2,3% 19,6% 7,9% −1,1% 5,6% 36,1% 22,2% 8,3% - 13,4% 52,6% 36,5% 17,8% 2,8% 2,8% 2,8% −2,8% - 8,4% −2,8% - 8,4% −2,8% - 8,4% 2,8% 69,4% −2,8% - 8,4% 53,6% - 85,3% 2,8% −2,8% - 8,4% 30,5% 16,7% 2,8% 10,1% - 39,9% 2,9% - 23,1% −2,8% - 8,4% 13,9% 2,8% 25% 58,3% 78% 1,5% - 20,2% −2,8% - 8,4% 10,1% - 39,9% 41,4% - 72,3% 63,5% - 92,0% Tabla 2 Evolución de las medidas de severidad de síntomas psicopatológicos y de calidad de vida para pacientes con trastornos en el Eje I (n = 25) Grupo con trastornos en el Eje I Momento basal (dt) Al mes m (dt) Escala GHQ-28 Subescala A (síntomas somáticos) Subescala B (ansiedad/angustia) Subescala C (disfunción social) Subescala D (depresión) 9,96 2,16 2,8 2,52 2,48 2,92 1,24 1 0,36 0,32 Escala TECVASP (calidad de vida) 0,51 (0,7) (9,2) (2,6) (2,6) (2,8) (2,9) (4) (1,9) (1,6) (0,9) (0,6) 0,8 (0,6) Dif. medias 7,04 0,92 1,8 2,16 2,16 IC 95% (9,6) 11,00 (2,8)−0,27 (2,7) 0,68 (2,9) 0,96 (2,9) 0,95 −0,29 (0,8) - 3,67 2,11 2,92 3,36 3,37 −0,68 - 0,04 Z d de Cohen −3,074* −1,074 −2,785* −3,029* −3,029* 0,992 0,404 0,833 1,039 1,032 −1,749 0,460 Categorías de interpretación del tamaño del efecto en función de los valores de la d de Cohen; 0,2-0,5: «pequeño»; 0,6-0,8: «mediano»; más de 0,8: «grande». p < 0,01. Comorbilidad psiquiátrica en una muestra de pacientes con dependencia de opiáceos 85 Tabla 3 Evolución de las medidas de severidad de síntomas psicopatológicos y de calidad de vida para pacientes sin trastorno en el Eje I (n = 11) Grupo sin trastornos en el Eje I Momento basal (dt) Al mes m (dt) Escala GHQ-28 Subescala A (síntomas somáticos) Subescala B (ansiedad/angustia) Subescala C (disfunción social) Subescala D (depresión) 2,82 1,1 0,73 0,55 0,45 3,91 1 1,64 1,1 0,18 Escala TECVASP (calidad de vida) 0,82 (0,6) (3,3) (1,6) (1,5) (1,2) (1,2) (4,4) (1,6) (2,3) (1,3) (0,4) 1,3 (0,7) Dif. medias −1,09 −0,09 −0,91 −0,55 0,27 (4,5) (2,2) (1,8) (1,6) (1,3) IC 95% −4,11 −1,36 −2,13 −1,64 −0,63 - 1,94 1,55 0,31 0,55 1,18 −0,48 (0,5) −0,79 - −0,15 Z d de Cohen −0,985 −0,073 −1,549 −0,828 −0,378 0,280 0,063 0,469 0,439 0,302 −2,446* 0,767 * p < 0,05; Categorías de interpretación del tamaño del efecto en función de los valores de la d de Cohen; 0,2-0,5: «pequeño»; 0,6-0,8: «mediano»; más de 0,8: «grande») Discusión Los resultados de este estudio señalan una frecuencia muy elevada de trastornos psiquiátricos, coherente con los datos de la literatura6,21,22 para pacientes que se encuentran en tratamiento con agonistas. Entre los casos con trastornos del Eje I destaca la escasa frecuencia de trastornos psicóticos, sobre todo si tenemos en cuenta que el consumo de sustancias entre pacientes con esquizofrenia es elevado23 . Una posible explicación a este hallazgo puede deberse a que en Andalucía la red asistencial pública de drogodependencias y la red de salud mental están separadas administrativamente, lo que determina que el perfil de pacientes con comorbilidad (patología dual) atendidos en cada una de ellas, puede ser diferente. Entre los trastornos del Eje II, las frecuencias más altas para los trastornos límite y antisocial son también consistentes con los datos de la literatura24 y constituyen un factor de mal pronóstico muy determinante. Al mes de iniciado el tratamiento, los pacientes con trastornos en el Eje I experimentan una mejoría en la gravedad de los síntomas psicopatológicos más clara que los pacientes sin trastorno psiquiátrico asociado. Dado que en el grupo con comorbilidad, como es lógico, los valores basales eran más desfavorables, pensamos que este cambio podría deberse, en parte, a una mejoría clínica genuina y, en parte, a un fenómeno de regresión a la media que no podemos descartar al tratarse de un estudio abierto y no controlado. Sí nos llama la atención la magnitud de la mejoría en la escala de síntomas depresivos, aunque este dato es coherente con los observados por Gerra et al6 en otras muestras de pacientes en tratamiento con buprenorfina. Estos autores atribuyen esta observación al potencial efecto antidepresivo que la buprenorfina podría tener en virtud de su antagonismo sobre los receptores opioides . Por otro lado, cabe señalar que la ausencia de diferencias significativas en el GHQ correspondiente al grupo de pacientes sin trastornos en el Eje I era esperable, dado que las puntuaciones basales eran muy bajas. De los 119 pacientes seleccionados en nuestro estudio y a los que se les ofreció continuar en metadona o iniciar un tratamiento con buprenorfina, un 38,6% optó por este segundo fármaco. En la evaluación basal, el grupo de pacientes que decidieron ser transferidos a buprenorfina tenía menor severidad psicopatológica que los que decidieron continuar en tratamiento con metadona. Curiosamente, en un estudio reciente en el que también se ofreció esta posibilidad de elección, igualmente un 37% de la muestra optó por el tratamiento con buprenorfina, siendo la severidad psicopatológica menor que la del grupo que optó por metadona25 . En otro estudio, Ridge et al26 señalan que esta preferencia por metadona frente a buprenorfina podría estar relacionada con una experiencia positiva previa con este fármaco, lo que también se asociaría a una mayor probabilidad de ser prescrita por su médico. Resulta difícil encontrar una explicación simple a este hallazgo en términos de un perfil psicopatológico diferencial, sobre todo a la luz de los trabajos más recientes que señalan una efectividad comparable27 y similares predictores de retención y resultado28 entre ambos tipos de tratamiento. En cualquier caso, pensamos que habría que explorar un posible factor de confusión que vendría dado por una mayor presencia de síntomas psicopatológicos (especialmente ansiedad, depresión y rasgos de impulsividad) entre aquellos pacientes en tratamiento con metadona con dosis altas, que no serían inicialmente transferibles a buprenorfina. Por otro lado, hemos observado que los pacientes con trastornos psiquiátricos comórbidos, con relación a los pacientes que solo tienen dependencia de opiáceos, tienen una peor calidad de vida así como una menor mejoría de esta con el tratamiento. Este dato también es consistente con los trabajos que establecen un peor pronóstico para los pacientes con patología dual29 . Una de las limitaciones de este trabajo viene dada por el bajo tamaño muestral, pero nos parecía interesante este acercamiento, dado que en los escasos trabajos publicados hasta el momento en nuestro país sobre los tratamientos con buprenorfina no se han realizado valoraciones psicopatológicas. Otra limitación del mismo se deriva del instrumento empleado para evaluar la presencia de trastornos del Eje I. Aunque la MINI se ha empleado con anterioridad en muestras de pacientes con dependencia de opiáceos13 , se trata de un instrumento con importantes limitaciones para diferenciar entre los trastornos inducidos por sustancias y los trastornos no inducidos o primarios, diferenciación que sí puede 86 realizarse con entrevistas como la Psychiatric Research Interview for Substance and Mental Disorders (PRISM)30,31 . Dada la alta prevalencia de comorbilidad psiquiátrica observada tanto en este trabajo como en la referida en distintas revisiones, se hace necesario explorar, activamente y con instrumentos adecuados, la psicopatología siempre que evaluemos a un paciente drogodependiente. Financiación Los resultados ofrecidos pertenecen a una investigación financiada por el Plan Nacional sobre Drogas. El título del proyecto financiado es: Percepción, actitudes y satisfacción de los pacientes con un programa de reducción de daños con buprenorfina para pacientes con adicción a opiáceos en Andalucía. Conflicto de intereses Los autores declaran no tener ningún conflicto de intereses. Bibliografía 1. Jasinski DR, Pevnick JS, Griffth JD. Human pharmacology abuse potential of the analgesic buprenorphine. Arch Gen Psychiatry. 1978;35:501—16. 2. Barnett PG, Rodgers JH, Bloch A. A meta-analysis comparing buprenorphine to methadone for treatment of opiate dependence. Addiction. 2001;96:683—90. 3. González-Saiz F, Álvarez FJ. Aspectos farmacológicos de los programas de tratamiento con buprenorfina-naloxona. Trastornos Adictivos. 2008;10:1—16. 4. Mateu G, Astals M, Torrens M. Comorbilidad psiquiátrica y trastorno por dependencia de opiáceos: del diagnóstico al tratamiento. Adicciones. 2005;17 Suppl 2:111—21. 5. Ward J, Mattick RP, Hall W. Psychiatric comorbidity among the opioid dependent. En: Ward J, Mattick RP, Hall W, editors. Methadone maintenance treatment and other opoid replacement therapies. Australia: Harwood Academic Publishers; 1998. p. 419—40. 6. Gerra G, Leonardi C, D’Amore A, Strepparola G, Fagetti R, Assi C, et al. Buprenorphine treatment outcome in dually diagnosed heroin dependent patients: A retrospective study. Prog Neuropsychopharmacol Biol Psychiatry. 2006;30:265—72. 7. Gasquet I, Lançon C, Parquet P. Facteurs predictifs de rèponse au traitement substitutif par buprenorphine haut dosage. Etude naturaliste en medicine générale. Encephale. 1999;25:641—5. 8. Poirier MF, Laqueille X, Jalfre V, Willard D, Bourdel MC, Fermanian J, et al. Clinical profile of responders to buprenorphine as a substitution treatment in heroin addicts: results of a multicenter study of 73 patients. Prog Neuropsychopharmacol Biol Psychiatry. 2004;28:267—72. 9. González-Saiz F, Gutiérrez Ortega J, Bilbao Acedos I, Ballesta Gómez R, Lozano Rojas O. Inducción a buprenorfina sublingual desde metadona: estudio clínico descriptivo en una muestra de pacientes tratados en una comunidad terapéutica. Trastornos Adictivos. 2008;10:49—64. 10. González-Saiz F, Ballesta Gómez R, Bilbao Acedos I, Lozano Rojas O, Gutiérrez Ortega J. Methadone-treated patients after switching to buprenorphine in residential therapeutic communities: an addiction-specific assessment of quality of life. Heroin Add & Rel Clin Probl. 2009;11:9—20. 11. Cohen J. A power primer. Psychol Bull. 1992;112:155—9. F. González-Saiz et al 12. Sheehan D. The Mini-International Neuropsychiatric Interview (M.I.N.I.): The development and validation of a structured diagnostic psychiatric interview. J Clin Psychiatry. 1999;59:22—3. 13. Ferrando L, Gibert J, Lecrubier Y. Fiabilidad y validez de la escala MINI versión CIE10. Comunicación oral. IV Congreso Nacional de Psiquiatría. Psiq Biol. 1999;6 Suppl 2:107. 14. Ferrando L, Gibert J, Bobes J, Lecrubier Y. Estudio comparativo de validez de la MINI versión CIE10 frente a dos criterios externos (CIDI y Entrevista Clínica). Comunicación oral. IV Congreso Nacional de Psiquiatría. Psiq Biol. 1999;6 Suppl 2:107. 15. Tortosa-Gómez R. Estudio de la comorbilidad psiquiátrica en una muestra de pacientes dependientes a opiáceos. Tesis Doctoral. Universidad de Cádiz; 2001. 16. Goldberg DP, Hillier VF. A scaled version of the General Health Questionnaire. Psychol Med. 1979;9:139—45. 17. Lobo A, Pérez-Echeverría MJ, Artal J. Validity of the scaled version of the General Health Questionnaire (GHQ-28) in a Spanish population. Psychol Med. 1986;16:135—40. 18. Loranger AM. Personality Disorders Examination (PDE) manual. New York: Communications Yonkers; 1988. 19. Lozano Rojas OM, Rojas AJ, Pérez C, González-Sáiz F, Ballesta R, Bilbao A. Evidencias de validez del test para la evaluación de la calidad de vida en adictos a sustancias psicoactivas a partir del modelo biaxial de la adicción. Psicothema. 2008;20: 311—7. 20. Edwards G, Gross MM. Alcohol dependence: Provisional description of a clinical sindrome. BMJ. 1976;1:1058—61. 21. Maremmani I, Paccini M, Lubrano S, Perugy G, Tagliamonte A, Pani PP, et al. Long-term outcomes of treatment-resistant heroin addicts with and without DSM-IV axis I psychiatric comorbidity (dual diagnosis). Eur Addict Res. 2008;14: 134—42. 22. Tenore PL. Psychotherapeutic benefits of opoid agonist therapy. J Addict Dis. 2008;27:49—65. 23. Kendler KS, Gallagher TJ, Abelson JM, Kessler RC. Lifetime prevalence, demographic risk factors, and diagnostic validity of nonaffective psychosis as assessed in a US community simple: the national comorbidity survey. Arch Gen Psychiatry. 1996;53:1022—31. 24. Verheul R, van den Brink W, Ball SA. Substance Abuse and Personality Disorders. En: Kranzler HR, Rounsaville B, editors. Dual Diagnosis and Treatment. New York: Marcel Dekker; 1998. p. 317—63. 25. Pinto H, Maskrey V, Swift L, Rumball D, Wagle A, Holland R. The SUMMIT Trial: A field comparison of buprenorphine versus methadone maintenance treatment. J Subst Abuse Treat. 2010;39:340—52. 26. Ridge G, Gossop M, Lintzeris N, Witton J, Strang J. Factors associated with the prescribing of buprenorphine or methadone for treatment of opiate dependence. J Subst Abuse Treat. 2009;37:95—100. 27. Maremmani I, Gerra G. Buprenorphine-based regimens and methadone for the medical management of opioid dependence: selecting the appropriate drug for treatment. Am J Addict. 2010;19:557—68. 28. Soyka M, Zingg C, Koller G, Kuefner H. Retention rate and substance use in methadone and buprenorphine maintenance therapy and predictors of outcome: results from a randomized study. Int J Psychopharmacol. 2008;11: 641—53. 29. Darke S. The effectiveness of methadone maintenance treatment 3: moderators of treatment outcome. En: Ward J, Mattick RP, Hall W, editors. Methadone maintenance treatment and other opoid replacement therapies. Australia: Harwood Academic Publishers; 1998. p. 75—89. 30. Hasin DS, Trautman KD, Mile GM, Samet S, Smith M, Endicott J. Psychiatric Research Interview for Substance and Mental Comorbilidad psiquiátrica en una muestra de pacientes con dependencia de opiáceos Disorders (PRISM): reliability for substance abusers. Am J Psychiatry. 1996;153:1195—201. 31. Torrens M, Serrano D, Astals M, Pérez-Dominguez G, Martín-Santos R. Diagnosing comorbid psychiatric disorders in 87 substance abusers: validity of the Spanish versions of the Psychiatric Research Interview for Substance and Mental Disorders and the Structured Clinical Interview for DSM-IV. Am J Psychiatry. 2004;161:1231—7. Rev Psiquiatr Salud Ment (Barc.) 2011;4(2):88—95 www.elsevier.es/saludmental ORIGINAL Bulimia nerviosa: emociones y toma de decisiones María Herrera Giménez Servicio de Psiquiatría, Hospital General Universitario Morales Meseguer, Murcia, España Recibido el 27 de octubre de 2010; aceptado el 14 de marzo de 2011 Disponible en Internet el 28 de mayo de 2011 PALABRAS CLAVE Bulimia nerviosa; Emociones; Toma de decisiones KEYWORDS Bulimia nervosa; Emotions; Decision making Resumen Objetivo: Profundizar en el conocimiento de la neurobiología y etiopatogenia de la bulimia nerviosa, un trastorno común en la práctica clínica diaria. Para ello estudiaremos la toma de decisiones en pacientes bajo riesgo y bajo incertidumbre. Material y método: Se incluyeron 19 mujeres que cumplían criterios diagnósticos de bulimia nerviosa según DSM-IV y un grupo control de 28 mujeres sanas estudiantes de la Facultad de Psicología. Van a realizar dos tareas: una de riesgo cups task y otra de ambigüedad ambiguity task, ambas relacionadas con las emociones y la toma de decisiones. Resultado: En las tareas de riesgo las pacientes con bulimia se arriesgan más en el dominio de ganancia que en el de pérdida y en el grupo control encontramos el patrón inverso. En la toma de decisiones bajo ambigüedad el número de decisiones arriesgadas es similar entre bulimia nerviosa y el grupo control. Conclusiones: Nuestros resultados refuerzan las investigaciones previas y las teorias que postulan que la toma de decisiones no esta mediada solo por procesos cognitivos, sino que también las emociones tienen un papel importante en ellas. © 2010 SEP y SEPB. Publicado por Elsevier España, S.L. Todos los derechos reservados. Bulimia nervosa: emotions and making decisions Abstract Objective: The purpose of this article is to add to the knowledge of the neurobiology and aetiopathogenesis of bulimia nervosa, a common disorder in routine clinical practice. To do this, we will study decision making in low risk and low uncertainty patients. Material and methods: The study consisted of 19 females who fulfilled the diagnostic criteria of bulimia nervosa according to the DSM-IV and a control group of 28 healthy female students from the Faculty of Psychology. They performed two tasks: one a ‘‘cups task’’ risk and the other an ‘‘ambiguity task’’, both associated with emotions and decision making. Results: The patients with bulimia took more risks in the win domain than in the lose domain, whereas the reverse was observed in the control group. In the decision making task, low ambiguity, and the number of decisions risked, was similar in both bulimia nervosa and the control group. Correo electrónico: [email protected] 1888-9891/$ – see front matter © 2010 SEP y SEPB. Publicado por Elsevier España, S.L. Todos los derechos reservados. doi:10.1016/j.rpsm.2011.03.002 Bulimia nerviosa: emociones y toma de decisiones 89 Conclusions: Our results support those of previous investigations and theories that postulate that the making of decisions is not only mediated by cognitive processes, but the emotions also play an important role in these processes. © 2010 SEP y SEPB. Published by Elsevier España, S.L. All rights reserved. Introducción Los trastornos de la conducta alimentaria se han convertido en las últimas décadas en un importante foco de interés para la investigación básica y clínica. En la actualidad se consideran de etiología multifactorial, con una fisiopatología desconocida en la que están implicados múltiples posibles factores. En general se asocian a cierto grado de disfunción neuropsicológica acompañados de anormalidades neurobiológicas1 . En general, en la bulimia nerviosa (BN) destacan, principalmente, anormalidades en las funciones ejecutivas. Algunos autores, como Laessle et al2 , destacan que los pacientes con BN pueden presentar déficits en la vigilancia. Además, suelen mostrar una predisposición a focalizar su atención hacia palabras asociadas con peso corporal y formas, así como déficits en el procesamiento de la información3 . Se ha especulado que la menor capacidad de controlar los impulsos que presentan estos pacientes, reflejada en la elevada impulsividad, frecuencia de suicidio y de comportamientos autoagresivos, quizá se encuentre mediada por déficits en la función ejecutiva. Así, Steiger et al4 postulan la hipótesis de que las dificultades para controlar los impulsos deben contribuir a la génesis de grandes atracones de comida, existiendo, por tanto, un enlace entre déficits en la función ejecutiva y la existencia de atracones o purgas. Lauer en un estudio realizado en 1999 resuelve que en los pacientes diagnosticados de bulimia los estudios estructurales realizados muestran atrofia de la corteza cerebral y un aumento en el tamaño de los ventrículos cerebrales5 . Los estudios funcionales han mostrado un aumento de la actividad cortical, concretamente en la zona frontal inferior izquierda6 antes de comer y en los grandes atracones, mientras que en los periodos de ayuno y restricción alimentaria encontramos disminuciones de la actividad cortical en los lóbulos parietales, temporales y occipitales, en relación con sujetos sanos7 . Dentro de las funciones ejecutivas, la toma de decisiones constituye una conducta compleja que depende tanto de procesos de razonamiento como de procesos emocionales8 . Así, la investigación reciente sugiere que las emociones desempeñan un papel crítico en la toma de decisiones bajo incertidumbre9 . En este sentido, se ha observado que la alteración de estructuras cerebrales relacionadas con el procesamiento emocional puede alterar la capacidad individual de la toma de decisiones10 . Las decisiones pueden tomarse bajo distintos niveles de probabilidad (riesgo). Así, cuando la probabilidad de ganar o perder es desconocida, las decisiones se toman bajo ambigüedad, ya que el sujeto no posee información suficiente para realizar un cálculo acerca de las probabilidades de éxito de sus elecciones. Por el contrario, cuando las probabilidades de ganar o perder son conocidas, se considera que las elecciones se toman bajo riesgo, ya que el sujeto puede calcular las probabilidades de su elección11 . Algunos autores12 han sugerido que distintos circuitos neuronales (amígdala, corteza cingulada anterior, corteza prefrontal ventromedial) responden a diversos grados de incertidumbre. Desde la perspectiva de la neurociencia se propone un modelo que es consistente con el modelo de los afectos como información de la toma de decisiones bajo incertidumbre. De acuerdo con este modelo, las decisiones de riesgo son guiadas por dos procesos neurológicos, ambos generadores de emociones12 . El primer proceso genera un juicio automático y se focaliza en resultados inmediatos. Este juicio surge del proceso de inducción primaria, un estímulo del ambiente, como por ejemplo el riesgo que puede conllevar la elección, que evoca una respuesta emocional. Esta inducción se considera que está mediada por la amígdala. La amígdala genera respuestas rápidas y automáticas ante estímulos emocionales13 . Una lesión en la amígdala provoca una alteración en las respuestas primarias a estímulos (o experiencias) aversivos, lo que, a su vez, lleva a que el paciente no pueda utilizar en el futuro tales respuestas de manera efectiva14 . Un segundo proceso que guía la toma de decisiones es más deliberado. La región cerebral responsable es la corteza prefrontal ventromedial (VMPFC). Esta estructura se encuentra implicada en la toma de decisiones, mediando entre la memoria de trabajo y los sistemas emocionales15 , dado que recibe proyecciones de distintas regiones implicadas en el procesamiento emocional, como la amígdala o la ínsula16 . Esta región realiza un análisis más detallado y deliberado de las decisiones, proporcionando respuestas emocionales secundarias generadas desde pensamientos sobre decisiones de riesgo. Estas respuestas emocionales son esenciales para la toma de decisiones ventajosas17 . Así, los pacientes con lesión en la VMPFC, aunque tengan la amígdala intacta, son incapaces de generar respuestas emocionales anticipatorias, que reflejan un sistema temprano de detección que advierte de futuros peligros o situaciones adversas, lo que se ha interpretado como la base de las alteraciones en la toma de decisiones que presentan tanto en tareas de laboratorio como en su vida diaria18 . Por lo tanto, podemos concluir que ambas estructuras cerebrales, amígdala y VMPFC, son esenciales para una adecuada toma de decisiones. Además, la investigación psicológica concerniente a la toma decisiones también ha mostrado que estas varían en función de las posibles pérdidas potenciales o ganancias potenciales que pueda obtener un sujeto. Así, se ha mostrado que el impacto de pérdidas potenciales es de mayor fuerza que el de las ganancias potenciales. Por lo tanto cuando una decisión se enmarca en términos de pérdida, los individuos buscarán el riesgo para evitar dicha pérdida, pero cuando una decisión se enmarca en términos de 90 ganancia los sujetos serán más adversos al riesgo, para evitar la posible pérdida, por lo que las preferencias por el riesgo difieren entre estos dos dominios de ganancias o pérdidas7 . A este respecto, Weller et al señalan que en la toma de decisiones bajo riesgo deben existir sistemas cerebrales separados para las pérdidas potenciales y las ganancias potenciales, es decir, que la toma de decisiones en un marco de ganancia o en un marco de pérdida requiere distintas estructuras neuronales. De este modo, los sujetos con lesiones en la amígdala (área cerebral responsable del procesamiento de respuestas emocionales) presentaban una alteración en la toma de decisiones al considerar las ganancias potenciales, pero no al considerar las pérdidas potenciales. Es decir, los pacientes con lesión de la amígdala toman decisiones más arriesgadas en el dominio de ganancia, pero deciden de un modo similar al de los sujetos sanos en el dominio de pérdida. Por el contrario los pacientes con lesiones en la corteza prefrontal ventromedial, área responsable de la integración de información cognitiva y emocional, mostraban alteraciones en los dos dominios, tanto en el de ganancia como en el de pérdida. Por lo tanto, los autores concluyen que las lesiones en la amígdala están asociadas con la toma de decisiones subóptimas en el dominio de ganancia cuando estas se realizan bajo riesgo, siendo sus resultados consistentes con los obtenidos en investigaciones previas acerca de la toma de decisiones bajo incertidumbre19 . Por su parte, la VMPFC es necesaria para realizar decisiones óptimas, con independencia del dominio en el que estas se realicen, dada la propensión de estos pacientes a tomar riesgos incluso si las posibilidades de éxito son pequeñas, lo que es congruente con los datos de la literatura científica previa. En general, se ha observado una alteración de la toma de decisiones en pacientes con trastornos de la conducta alimentaria. En particular, los pacientes con BN muestran una tendencia hacia la gratificación inmediata (recompensas) ignorando las consecuencias negativas a largo plazo. En la BN, esta alteración de la toma de decisiones en tareas de laboratorio se encuentra asociada con el comportamiento disfuncional de toma de decisiones en sus actividades de la vida diaria. Así, la BN se relaciona con una alteración en el control de los impulsos y con una anticipación deficiente de consecuencias negativas a largo plazo20 . En la BN hay un déficit de funciones cognitivas específicas, como la disminución de la atención y la disfunción en varios subcomponentes de la función ejecutiva, que se ha relacionado con alteraciones en la serotonina. Estas funciones se encuentran bajo el control de la corteza prefrontal medial y la circunvolución cingulada anterior, relacionadas ambas, también, con la toma de decisiones. Así, por ejemplo, se ha comprobado que los pacientes con BN son más lentos en procesar información compleja que los de un grupo control, lo que se relaciona con dificultades en la flexibilidad cognitiva. Cuando se han empleado tareas específicas de riesgo, las pacientes con mayor flexibilidad cognitiva seleccionan las opciones de menor riesgo21 . Por lo tanto, la deficiente toma de decisiones que presentan los pacientes con BN podría reflejar cambios funcionales de la región prefrontal medial (que pueden relacionarse con alteraciones en los niveles de dopamina y serotonina). Es decir, la alteración funcional de la región prefrontal M. Herrera Giménez medial podría dar lugar a una disminución de la flexibilidad cognitiva y a un déficit en otros componentes ejecutivos importantes para la toma de decisiones. Liao et al estudiaron la toma de decisiones en pacientes diagnosticadas de BN y la compararon con el rendimiento de pacientes anoréxicas y un grupo control. Los autores emplearon como tarea de toma de decisiones la Iowa Gambling Test (IGT) y midieron la conductancia de la piel mientras las pacientes realizaban dicha tarea. Bechara y Damasio22 documentan la asociación entre las diferencias individuales en la IGT y los resultados obtenidos al medir la conductancia de la piel. La relación entre los resultados de la IGT y las medidas de conductancia de la piel proporcionan soporte para la «hipótesis del marcador somático» según la cual la toma de decisiones está influenciada por la combinación de respuestas emocionales, medidas mediante la conductancia de la piel, y experiencias previas. Las pacientes bulímicas obtenían unos resultados muy desventajosos en la tarea IGT, mientras que, por el contrario, no se apreciaba una disminución en la conductancia de la piel, a diferencia de lo que ocurría en las pacientes anoréxicas. Asimismo, hemos señalado anteriormente que entre los rasgos caracteriales de las pacientes bulímicas cobran gran importancia la elevada impulsividad y la dificultad para controlar sus impulsos. De este modo, una pérdida de su respuesta inhibitoria en el control de sus impulsos repercutirá en la elección de decisiones que implican un refuerzo inmediato, a pesar de producir una pérdida general a largo plazo, lo que, en su vida diaria se reflejaría en la desinhibición por comer y los atracones que realizan23 . Este trabajo surge con el objetivo de estudiar la toma de decisiones en pacientes bulímicas bajo riesgo y bajo incertidumbre. Para ello, utilizamos dos tareas diferentes, relacionadas con estos tipos de decisiones: la cups task (relacionada con el riesgo) y la ambiguity task (relacionada con incertidumbre). Puesto que la toma de decisiones bajo riesgo varía en función del dominio en que se enmarque la decisión (dominio de ganancia o dominio de pérdida), otro objetivo del estudio era comprobar si la alteración en la toma de decisiones de los pacientes bulímicos varía en función del marco de ganancias o del marco de pérdidas, que a su vez depende de distintas estructuras cerebrales. Nuestro estudio parte, por tanto, de las siguientes hipótesis: 1. Los pacientes con BN, dada su disminución del control de los impulsos, presentarán una tendencia a realizar mayores conductas de riesgo, es decir, la toma de decisiones será más arriesgada que en los sujetos sanos. 2. De igual modo, dada su impulsividad, sus tiempos de latencia de respuesta serán menores que los de los pacientes sanos. Pacientes o sujetos La muestra estaba compuesta por 19 mujeres que cumplían criterios de diagnóstico de bulimia nerviosa según DSM-IV TR, con edades comprendidas entre 17 y 31 años (m = 23, DT = 4,24), seleccionadas de varios Centros de Salud Mental de la Región de Murcia. Bulimia nerviosa: emociones y toma de decisiones Figura 1 91 Cups task (izquierda: dominio de ganancia; derecha: dominio de pérdida). Dentro de los criterios de selección se incluía la ausencia de adicciones a cualquier tipo de sustancia, ausencia de enfermedades sistémicas que pudieran afectar al sistema nervioso y que las pacientes seleccionadas presentaran un CI normal. Todas las pacientes seleccionadas se encontraban en fase de seguimiento de su enfermedad desde un mínimo de 2 años. El grupo de control estaba compuesto por 28 mujeres sanas, con edades comprendidas entre 19 y 34 años (m = 22, DT = 3,44), estudiantes de la Facultad de Psicología, que participaron de forma voluntaria en el estudio (recibiendo créditos en una de sus asignaturas por su participación). Metodología Tarea de riesgo: cups task Mediante la realización de esta tarea se valora si para llegar a una óptima resolución en la toma de decisiones en un marco de ganancias potenciales o en un marco de potenciales pérdidas se requiere la utilización de diferentes estructuras neuronales. Es decir, con esta prueba concretamos si la alteración de los circuitos cerebrales emocionales altera de forma diferente la toma de decisiones en función de si el riesgo es presentado en términos de potenciales ganancias o potenciales pérdidas. La cups task es una tarea que simula la toma de decisiones bajo riesgo, siendo adecuada para valorar la sensibilidad de la toma de decisiones y la adaptación a las contingencias. La tarea se divide en dos partes o dominios: el dominio de ganancia y el dominio de pérdida. En cada uno de ellos se le presentan al sujeto dos opciones; en un lado de la pantalla se tiene la opción de obtener una ganancia o pérdida segura (opción segura), mientras que en el otro lado de la pantalla (opción de riesgo) tiene la posibilidad de una ganancia o pérdida de una cantidad mayor (todo o nada). En cada ensayo aparecen en la pantalla 2, 3 o 5 copas con la posibilidad de ganar o perder el dinero en juego, 2, 3 o 5 D , cantidades que varían en cada ensayo que también se muestran en la pantalla. En cada ensayo, tanto en el dominio de ganancia como en de pérdida hay distintos valores esperados (VE): en unas jugadas la decisión de arriesgarse será ventajosa (VR), en otras será claramente desventajosa (DR), mientras que en otras será igual el valor esperado (IVE) en ambas opciones (arriesgada y segura). La tarea está compuesta por 54 ensayos, 27 pertenecientes al dominio de ganancia y 27 para pérdida. Dentro de los 27 ensayos de cada dominio se presentan los tres posibles valores esperados (VR, DR y IVE), con 9 ensayos para cada uno de ellos. Para la opción arriesgada, el que la copa seleccionada por el sujeto resulte ser la ganadora o perdedora está determinado por un proceso aleatorio con una probabilidad igual a 1 dividido por el número de copas presentadas en cada jugada. Los dominios de pérdida y de ganancia se presentan en bloques separados, y dentro de cada uno de estos bloques la combinación de probabilidades de opción ventajosa de riesgo, desventajosa o de igual valor se presenta de modo aleatorio. En cada uno de los 54 ensayos un número variable de 2, 3 o 5 copas (según el tipo de ensayo) se presenta a cada lado de la pantalla. En cada ensayo, un lado de la pantalla es presenta como la opción segura y el otro lado como la opción arriesgada (fig. 1). A lo largo de la tarea se alterna, de forma aleatoria, el lado derecho o izquierdo de la pantalla del ordenador donde se presenta la opción de riesgo y la opción segura. Las cantidades ganadas o perdidas en cada uno de los 54 ensayos se irán sumando y al final de la tarea se presentará al sujeto el dinero total que ha ganado. Los sujetos deben ganar la máxima cantidad en el dominio de ganancia y perder lo mínimo en el dominio de pérdida, con el objetivo de tener la mayor cantidad posible de dinero al terminar la tarea21 , y así se le hace saber en las instrucciones. Tarea de ambigüedad: ambiguity task Esta constituye una tarea de ambigüedad, puesto que el sujeto no puede calcular la probabilidad de ganar (o perder) cuando realiza una elección arriesgada. La tarea consiste en una serie de elecciones de cartas. En cada jugada se puede elegir entre dos opciones, o bien ganar una cantidad segura de dinero o bien apostar una cantidad determinada de dinero que depende de una carta (por lo tanto el sujeto tendrá dos opciones: una con un resultado seguro y otra opción con un resultado incierto, es decir, el 92 M. Herrera Giménez respuesta. La comparación entre los dos grupos se realizó mediante sendas pruebas t de Student. El nivel de probabilidad se estableció al 0,05. Todos los análisis se realizaron mediante el paquete estadístico SPSS. Resultados Cups task Tarea de ambigüedad. resultado de ganar una cantidad de dinero depende de que la carta elegida resulte ser la ganadora)22 . En la pantalla se muestra un número situado encima de las cartas que indica el número de cartas en los montones (fig. 2). El número bajo las cartas muestra la cantidad de dinero que se gana si el color (rojo o azul) que se elige es el mismo que el color de la carta que se va a levantar. No se sabe el número de cartas rojas y azules que hay, solo se sabe el número total (la suma) de cartas rojas y azules que hay entre los dos montones. Por lo tanto en cada ensayo se debe elegir entre la carta roja, la carta azul o el resultado seguro. En total el sujeto dispone de 24 ensayos, en cada uno de los cuales varía la cantidad de dinero que puede ganar tanto si elige la opción segura como si elige la opción de riesgo. En la opción segura, además, la cantidad de dinero que se puede obtener siempre será menor que en la opción de ambigüedad. También es variable el número de cartas que se presentan en cada uno de los 24 ensayos. Los sujetos realizaron las dos tareas descritas anteriormente, según las instrucciones arriba indicadas, de forma individual. Para evitar efectos de arrastre de una tarea a otra, se varió el orden de administración de las tareas entre sujetos. Para analizar los datos: en la cups task, el análisis de las elecciones realizadas por los sujetos se realizó a partir del cálculo de la proporción de elecciones arriesgadas en cada dominio (ganancia y pérdida). Dentro de cada dominio, calculamos la proporción de elecciones arriesgadas en los 9 ensayos en los que el riesgo suponía una ventaja (VR), en los 9 en los que la elección arriesgada tenía el mismo valor esperado que la opción segura (IVE) y en los 9 ensayos en los que las elecciones arriesgadas suponían una desventaja (DR). También registramos la latencia de respuesta para cada ensayo, obteniendo un promedio para cada nivel del valor esperado (VR, IVE y DR) en cada dominio (ganancia y pérdida). Tanto para el rendimiento en la tarea como para la latencia de respuesta, los datos se analizaron mediante un diseño mixto de medidas repetidas, ANOVA, 2 (Grupo: bulimia nerviosa y grupo de control) × 2 (Dominio: ganancia y pérdida) × 3 (Valor esperado: ventaja del riesgo, igual valor esperado y desventaja del riesgo). En la tarea de ambigüedad, se calculó tanto la proporción de elecciones arriesgadas (N.◦ de elecciones arriesgadas / N.◦ total de ensayos) como el tiempo de latencia de Proporción de elecciones arriesgadas Figura 2 Ejecución de la tarea En primer lugar, no encontramos diferencias entre los dos grupos en la proporción general de elecciones arriesgadas realizadas, F < 1. Sin embargo, encontramos un efecto significativo de la interacción entre las variables dominio y grupo, F(1,45) = 5,67; p < 0,05. Mientras que las pacientes con bulimia nerviosa se arriesgaban más en el dominio de ganancia (m = 0,69; DT = 0,09) que en el de pérdida (m = 0,62; DT = 0,15), en el grupo control encontramos el patrón inverso, es decir, mayores riesgos en el dominio de pérdida que en el de ganancia (fig. 3). Sin embargo cuando comparamos los grupos no encontramos diferencias en la proporción de decisiones arriesgadas en el dominio de ganancia, t (45) = 1,22; p = 0,227. En cambio, en el dominio de pérdida encontramos una tendencia marginalmente significativa, indicando que los sujetos del grupo control realizaban más elecciones arriesgadas en este dominio que las pacientes bulímicas, t(45) = —1,83; p = 0,075. Encontramos un efecto principal significativo del valor esperado, F(2,90) = 60,02; p < 0,0001 (efecto lineal, F(1,45) = 129,57, p < 0,0001). Los análisis por pares mostraron diferencias entre todas las comparaciones (fig. 4), mostrando que los sujetos se arriesgaban más cuando el riesgo era ventajoso que cuando había un igual valor esperado (p < 0,0001) y que cuando había una desventaja para el riesgo (p < 0,0001), además de realizar más elecciones arriesgadas cuando se trataba de ensayos con igual valor esperado que cuando eran ensayos en los que el riesgo era desventajoso (p < 0,0001). Sin embargo, también encontramos una interacción significativa entre las variables VE y Grupo, F(2,90) = 6,79; p < 0,01. Las comparaciones entre grupos en cada uno de los 0,72 0,7 0,68 0,66 0,64 0,62 0,6 0,58 Bulimia Control 0,56 Ganancia Pérdida Dominio Figura 3 Proporción de elecciones arriesgadas por Dominio en cada grupo de sujetos. Bulimia nerviosa: emociones y toma de decisiones Tabla 1 93 Latencia de respuesta en la cups task Dominio Ganancia Bulimia Control Pérdida VR IVE DR VR IVE DR 1,91 (0,88) 2,92 (0,94) 1,71 (0,55) 2,43 (0,63) 1,76 (0.40) 2,52 (0,73) 2,10 (0,97) 3,19 (0,85) 1,88 (0,48) 3,08 (0,89) 2,13 (0,78) 4,18 (1,32) 0,9 2,8 Latencia de respuesta (s) Proporción de elecciones arriesgadas DR: desventaja del riesgo; IVE: igual valor esperado; VR: ventaja del riesgo. 0,8 0,7 0,6 0,5 2,7 2,6 2,5 2,4 2,3 0,4 VR IEV DR 2,2 VR Nivel de valor esperado IEV DR Nivel de valor esperado Figura 4 Valor esperado para todos los sujetos. Las comparaciones por pares muestran diferencias entre todas las categorías. niveles de la variable Valor esperado (VR, IVE y DR), mostraron que el grupo de pacientes bulímicas se arriesgaba más que el grupo de controles cuando el riesgo era ventajoso, t(45) = 2,15; p < 0,05. Por el contrario en los ensayos de igual valor esperado y desventaja del riesgo no encontramos diferencias entre ambos grupos en la proporción de elecciones arriesgas realizadas, t(45) = —1,37 y t(45) = —1,78, respectivamente (fig. 5). Proporción de elecciones arriesgadas Latencia de respuesta Respecto a la latencia de respuesta, las pacientes bulímicas eran mas rápidas en contestar (m = 1,91; DT = 0,51) que el grupo de control (m = 3,06; DT = 0,65), F(1,45) = 40,78; p < 0,0001. También hallamos un efecto de la variable 0,9 0,8 0,7 0,6 0,5 Bulimia Control 0,4 VR IEV DR Nivel de valor esperado Figura 5 Proporción de elecciones arriesgas en cada nivel de la variable Valor esperado para cada uno de los grupos. Figura 6 Latencia de respuesta en función del valor esperado. Dominio, indicando que ambos grupos tardaban más tiempo en el dominio de pérdida (m = 2,90; DT = 1,05) que en el de ganancia (m = 2,29; DT = 0,76), F(1,45) = 22,73; p < 0,0001. En relación con el VE, también encontramos un efecto principal significativo, F(2,90) = 12,99; p < 0,0001 (efecto cuadrático F(1,46) = 28,19; p < 0,0001). Las comparaciones por pares mostraron que los sujetos tardaban menos tiempo en los ensayos con igual valor esperado que en los que suponían una ventaja para el riesgo (p < 0,005) o una desventaja para el riesgo (p < 0,0001) (fig. 6). Sin embargo, también hallamos una interacción estadísticamente significativa entre las variables Dominio, VE y Grupo, F(2,90) = 6,21; p < 0,005. Para analizar esta interacción en cada grupo realizamos un análisis de medidas repetidas (ANOVA), 2 (Dominio) × 3 (VE). En las pacientes bulímicas tan solo se encontró un efecto significativo de la variable Dominio F(1,18) = 5,53; p < 0,05, que indicaba que estas tardaban menos tiempo en el dominio de ganancia que en el de pérdida, con independencia del VE (tabla 1). En el grupo de control, sin embargo, encontramos un efecto de la variable Dominio, F(1,27) = 23,72; p < 0,0001, del VE, F(2,54) = 19,92; p < 0,0001, y una interacción significativa del Dominio y del VE, F(2,54) = 20,66; p < 0,0001. Los análisis realizados en este grupo muestran que estos sujetos tardan más tiempo en el dominio de pérdida en los ensayos IVE, t(27) = -3,5; p < 0,005, y DR, t(27) = -5,93; p < 0,0001, que en el dominio de ganancia, mientras que no encontramos diferencias en el tiempo empleado en VR entre ambos dominios. Los análisis por dominios mostraron que en el dominio de ganancia, el patrón de tiempos era similar en los dos grupos, interacción no significativa entre Grupo y EV, F(2,90) = 1,59; 94 M. Herrera Giménez Latencia de respuesta (s) 4 3.5 3 2.5 2 1.5 1 0.5 0 Bulimia Control Grupo Figura 7 Latencia de respuesta en ambos grupos. p = 0,210. El VE mostró un efecto principal significativo, F(2, 90) = 8,47; p < 0,0001. Ambos grupos tardaban más tiempo en las elecciones que implicaban una ventaja del riesgo que en las que tenían un IVE (p < 0,005) o implicaban una desventaja para el riesgo (p < 0,05). En el dominio de pérdida los datos mostraron un efecto del VE, F(2, 90) = 13,47; p < 0,0001, mostrando las comparaciones por pares que los sujetos tardaban más tiempo en las elecciones que implicaban una DR en comparación con aquellas elecciones con IVE (p < 0,0001) o con VR (p < 0,005). Sin embargo, también encontramos una interacción significativa entre las variables Grupo y EV, F(2, 90) = 7,43, p < 0,005. El análisis del VE en las pacientes bulímicas en el dominio de pérdida no reveló diferencias en los tiempos empleados en cada nivel de la variable, F < 1. Por su parte, en el grupo de control se aprecia un efecto significativo del EV en el dominio de pérdida, F(2, 54) = 25,74; p < 0,0001. Las comparaciones por pares mostraron que los sujetos de control tardaban más tiempo en las elecciones que implicaban una desventaja para el riesgo en comparación con las que implicaban IVE (p < 0,0001) o VR (p < 0,0001). Ambigüedad En el caso de elecciones realizadas bajo ambigüedad, el número de elecciones arriesgadas era similar entre las bulímicas (m = 13,11; DT = 3,13) y el grupo de control (m = 13,96; DT = 3,87), t < 1. Respecto a la latencia de respuesta, las pacientes bulímicas (M = 2,07, DT = 0,59) presentaban una menor latencia de respuesta que los sujetos de control (m = 3,70; DT = 1,16), t(45) = —5,62; p < 0,0001 (fig. 7). Discusión Nuestros resultados refuerzan las investigaciones previas y las teorías que postulan que la toma de decisiones no está mediada únicamente por procesos cognitivos, sino que las emociones también tienen un papel importante en ellas. Por lo tanto, para llegar a una decisión correcta o adecuada también precisamos de información afectiva. En la tarea de toma de decisiones bajo riesgo (cups task) encontramos que, si bien no existen diferencias entre los dos grupos en el número o proporción de decisiones arriesgadas, las elecciones de ambos grupos difieren en función del valor esperado y del dominio. Las pacientes diagnosticadas de bulimia nerviosa se arriesgan más en un marco de ganancia que en uno de pérdida, apareciendo el patrón contrario en nuestro grupo de control. El análisis del valor esperado también mostró diferencias entre ambos grupos, con las bulímicas arriesgándose más cuando el riesgo podría ser ventajoso, en comparación con el grupo control. Las pacientes bulímicas obtuvieron menor latencia de respuesta, es decir, son mas rápidas en contestar que los sujetos control. Además es en el dominio de ganancia donde contestan con mayor rapidez que en el dominio de pérdida. Estos hallazgos los podemos relacionar con los rasgos caracteriales y temperamentales de las pacientes bulímicas, más impulsivas, excitables y desinhibidas, con menor capacidad de espera ante una posible gratificación inmediata, tendiendo a la disforia e irritabilidad cuando ésta no se obtiene, es decir, se frustran con más facilidad al no obtener la recompensa esperada. Además, son pacientes en las que en su comportamiento prima la búsqueda de emociones. Esta caracterización podría relacionarse con la tendencia observada en la cups task a elegir más opciones arriesgadas cuando el riesgo es ventajoso, es decir, presentan una conducta más arriesgada ante posibles ganancias o recompensas potenciales, a diferencia de los sujetos de control, que mantienen una actitud más conservadora en un marco de ganancia para evitar la pérdida y que es congruente con la investigación previa acerca de la toma de decisiones en función del contexto en el que se enmarque la elección (ganancia o pérdida). Estos hallazgos son similares o se pueden extrapolar a los resultados del estudio de De Martino et al, en el cual el daño de la amígdala resultaba en comportamientos de búsqueda de riesgo para ganancias y evitación del riesgo para pérdidas12 . Por otro lado, en la prueba de ambigüedad encontramos que las pacientes bulímicas y los sujetos de control presentaban una proporción de elecciones arriesgadas similar. Sin embargo, de nuevo, las pacientes bulímicas contestaban de manera más rápida. Por lo tanto, al igual que con la tarea de riesgo, podemos asociar estos datos con las características temperamentales y rasgos de personalidad que se asocian de forma destacada y predominante en estas pacientes: más desinhibidas e impulsivas. En tareas donde no se puede hacer un cálculo del riesgo y en las que no se obtiene una recompensa inmediata, ambos grupos rinden del mismo modo; es decir, las pacientes bulímicas rinden de igual modo que los controles cuando no existe una recompensa inmediata y cuando no se puede hacer un cálculo del riesgo. Además, sería interesante estudiar el efecto diferencial sobre la conducta de riesgo de estas pacientes que tienen tanto la posibilidad de cálculo del riesgo como la posibilidad de obtener un feedback inmediato. Debemos considerar, por último, algunas limitaciones de nuestro estudio. En primer lugar, hay que destacar que el número de sujetos de la muestra experimental es bajo, por lo que se puede ver comprometida la generalización de nuestros datos a la población general. En segundo lugar, la ausencia de medidas fisiológicas o cerebrales limitan un tanto el alcance de nuestros resultados. Conflicto de intereses Los autores declaran no tener ningún conflicto de intereses. Bulimia nerviosa: emociones y toma de decisiones Bibliografía 1. Trastornos de la conducta alimentaria. En: Kaplan —Sadock. Sinopsis de psiquiatría. Ciencias de la conducta. 9.a ed. Capítulo 23. Madrid: Ediciones Waverly Hispánica; 2005. p. 739—55. 2. Laessle RG, Bossert S, Hank G, Hahlweg K, Pirke KM. Cognitive performance in patients with bulimia nervosa: relationship to intermittent starvation. Biol Psychiatry. 1990;27:549—51. 3. Laessle RG, Fischer M, Fitcher MM, Pirke KM, Krieg JC. Cortisols levels and vigilance in eating disorders paients. Psychoneuroendocrinology. 1992;17:475—84. 4. Steiger H, Lehoux PM, Gauvin L. Impulsivity, dietary control and the urge to binge in bulimic syndromes. Int J Eat Disord. 1999;26:261—74. 5. Lauer CJ, Gorzewski B, Gerlinhoff M, Backmund H. Neuropsychlogical assesments before and after treatment in patients with anorexia nervosa and bulimia nervosa. J Psychiatr Res. 1999;33:129—38. 6. Katzman D, Christensen B, Young AR. Starving the brain: structural abnormalities and cognitive impairtment in adolescents with anorexia nervosa. Semin Clin Neuropsychiatry. 2001; 6:146—52. 7. Wu JC, Hagman J, Buschbaum MS, Blinder B. Greater left cerebral hemispheric metabolism in bulimia assessed by positron emission thomography. Am J Psychiatry. 1998;147:309—12. 8. Damasio AR. El error de Descartes. 1.a ed. Barcelona: Editorial Drakontos; 2003. 9. Huettel SA, Stowe CJ, Gordon EM, Warner BT, Platt ML. Neural signatures of economic preferences for risk and ambiguity. Neuron. 2006;49:765—75. 10. Xue G, Zhonglin Lu, Levin IP, Weller J, Li X, Bechara A. Functional dissociations of risk and reward processing in the medial prefrontal cortex. Cereb Cortex. 2008;50:3—9. 11. Shiv B, Lowenstein G, Bechara A, Damasio H, Damasio A. Investment behaviour and the negative side of emotion. Psychological Science. 2005;16:435—8. 95 12. De Martino B. Frames, biases and rational decision-making in the human brain. Science. 2006;313:684—7. 13. Reynolds SM, Zahm DS. Specifity in the projections of prefrontal and insular cortex to ventral striatopallidum and the extended amygdale. J Neurosci. 2005;25:11757—67. 14. Baumeister RF, Bratslavsky E, Finkenauer C. Bad is stronger tham good. Rev General Psychology. 2001;5:323—70. 15. Eviatar Z, Latzer Y, Vicksman P. Anomalous lateral dominante patterns in women with Ealing disorders: clues to neurobiological bases. Int J Neuroscience. 2008;118:1425—42. 16. Ongur D, Price JL. The organization f networks within the orbital and medial prefrontal cortex of rats, monkeys and humans. Cereb Cortex. 2000;10:206—19. 17. Cato MA, Delis DC, Abildskov TJ, Bigler E. Assesing the elusive cognitive deficits associated with ventromedial prefrontal damage: a case of a modern- day Phineas Gage. J Int neuropsych Soc. 2004;10:453—65. 18. Berlin HA, Rolls ET, Kischka U. Impulsivity, time perception, emotion and reinforcement sensivity in patients with orbitofrontal cortex lesions. Brain. 2004;127:1108—26. 19. Weller JA, Levin IP, Shiv B, Bechara A. Neural correlates of adaptive decision making for risky gains and losses. Psychological Sience. 2007;18-11:958—64. 20. Liao Pei-Chi Y. An examination of decision making in bulimia nervosa. J Clinical Experimental Neuropsychology. 2008;1: 1—7. 21. Brand M, Franke-Sievert C, Jacoby G, Markowitsch HJ. Neuropsychological correlates of decision making in patients with bulimia nervosa. Neuropsychology. 2007;21:742—50. 22. Bechara A, Damasio H. Decision-making and addiction: Part I. Impaired activation of somatic states in substance dependent individuals when pondering decisions with negative future consequences. Neuropsychologia. 2002;40:1675—89. 23. Claes L, Nederkoon C, Vandereycken W, Guerrieri R, Vertommen H. Impulsiveness and lack of inhibitory control in eating disorders. Eating Behaviours. 2006;7:196—203. Rev Psiquiatr Salud Ment (Barc.) 2011;4(2):96—100 www.elsevier.es/saludmental ORIGINAL BREVE Síndrome de Capgras asociado al consumo de sustancias psicoactivas Ezequiel N. Mercurio Hospital Neuropsiquiátrico Braulio A. Moyano, Buenos Aires, Argentina Recibido el 24 de septiembre de 2010; aceptado el 14 de febrero de 2011 Disponible en Internet el 19 de mayo de 2011 PALABRAS CLAVE Síndrome de Capgras; Procesamiento de rostros; Prosopagnosia; Corteza frontotemporal; Abuso de sustancias KEYWORDS Capgras syndrome; Facial processing; Prosopagnosia; Frontotemporal cortex; Substance abuse Resumen Introducción: El síndrome de Capgras ha sido descrito originariamente como un síntoma psiquiátrico, sin embargo en los últimos años se han incrementado notablemente los reportes de pacientes con este síndrome entre pacientes con enfermedades neurológicas, metabólicas, infecciosas y consumo de alcohol. Se han propuesto diferentes hipótesis para explicar la neurobiología de este síntoma tan particular, alteraciones en el circuito de la dopamina y disfunciones específicas en el procesamiento de los rostros. Caso: En este trabajo se presenta un caso nuevo de síndrome de Capgras asociado a la intoxicación aguda por cocaína, de tipo transitorio y reversible. Discusión: Se analizan las bases neurobiológicas de dicho síndrome y su correlación con las alteraciones secundarias al consumo de cocaína. Así, el síndrome de Capgras podría ser la expresión de alteraciones funcionales a nivel frontotemporal y la región paralímbica secundarias al consumo de sustancias psicoactivas como la cocaína. © 2010 SEP y SEPB. Publicado por Elsevier España, S.L. Todos los derechos reservados. Capgras Syndrome associated with the use of psychoactive substances Abstract Introduction: Capgras syndrome has originally been described as psychiatric syndrome. However, in the last few years reports of patients with this syndrome has significantly increased in patients with neurological, metabolic, and infectious diseases and those who consume alcohol. Different hypotheses have been proposed to explain the neurobiology of this very unusual symptom, such as changes in the dopamine circuit and specific dysfunctions in facial processing. Case: In this work we present a new case of Capgras syndrome, associated with an acute cocaine overdose, which was transient and reversible. Discussion: The neurobiological bases of this syndrome are analysed, along with their relationship with the changes induced by cocaine use. Thus, Capgras syndrome could be the expression of functional changes at frontal-temporal level, and the paralimbic region secondary to the consumption of psychoactive substances such as cocaine. © 2010 SEP y SEPB. Published by Elsevier España, S.L. All rights reserved. Correo electrónico: [email protected] 1888-9891/$ – see front matter © 2010 SEP y SEPB. Publicado por Elsevier España, S.L. Todos los derechos reservados. doi:10.1016/j.rpsm.2011.02.002 Síndrome de Capgras asociado al consumo de sustancias psicoactivas Introducción El delirio de Sosias, más conocido como síndrome de Capgras (SC), debe su nombre a uno de los personajes de la comedia mitológica Anfitrión (Amphitruo) de Plautoa . Es debido a esta de obra que el término sosia(s) se utiliza en la lengua castellana para describir a aquella «persona que tiene parecido con otra hasta el punto de poder ser confundida con ella»b , término que tiene también su análogo en francés sosie. Fueron J. Capgras y J. Reboul-Lachaux, quienes en 1923 reportan el caso de una paciente, Mme M., quien presentaba un cuadro de psicosis delirante crónica con ideas de persecución y grandeza, que incluía a familiares propietarios de minas en Buenos Aires, y sostenía que algunos de sus familiares habían sido sustituidos1 . Previo a estos reportes autores como Kahlbaum (1866), Magnan (1893) y Janet (1903), realizaron descripciones clínicas similares. El cuadro se caracteriza por la creencia delirante recurrente de que una persona, en general del entorno cercano del paciente, ha sido reemplazada por un impostor. En general los pacientes describen diferencias imperceptibles entre la persona original y el impostor. Es decir, el impostor es idéntico físicamente al familiar reemplazado, pero no es él. Se plantea el interrogante sobre si este cuadro debe ser considerado como un síndrome aislado o como un síntoma que puede formar parte de otras patologías. En general, el reporte de casos abona la idea que se trataría de un síntoma que puede presentarse en diferentes cuadros psiquiátricos, neurológicos hasta en el contexto de enfermedades metabólicas. Se han descrito variaciones del SC como el síndrome de Frégoli, en donde los pacientes identifican de forma delirante a un familiar en otra persona. En este caso, la persona extraña es abordada por la «personalidad» del familiar pero conservando su propia fisionomía. Aquí la fisionomía es diferente a la del familiar, y claramente reconocido por el enfermo, pero con la creencia delirante que la «personalidad» de su familiar ha tomado el cuerpo de esa persona extraña2 . También se ha descrito el síndrome de intermetamorfosis, en el que el paciente tiene la convicción delirante de que las personas a su alrededor cambian su aspecto por el de otros3 , y el síndrome de dobles subjetivos, donde un extraño es transformado psíquicamente por el propio paciente, adoptando su identidad y su fisonomía4 . a En la obra, que data aproximadamente del año 188 a.C, el autor latino describe cómo Júpiter, enamorado de Alcmena, esposa de Anfitrión, toma la figura de este con el objetivo de pasar una noche con su amada, mientras Anfitrión se encontraba en plena campaña contra los telebóas. Mercurio, hijo de Júpiter, por su parte toma la forma Sosia, esclavo de Anfitrion, a quien reemplaza y monta guardia en la puerta de la casa de Alcmena, para evitar que nadie entre a la mansión mientras Júpiter, transformado en Anfitrión, se encontraba con Alcmena. El verdadero Sosia regresa y Mercurio le impide el ingreso a la casa, motivo por el cual regresa al puerto a contarle lo sucedido a su amo, Anfitrión, quien no le cree y lo trata de loco. b Sosias (De Sosias, personaje de la comedia Anfitrión, de Plauto). 1. m. Persona que tiene parecido con otra hasta el punto de poder ser confundida con ella. Diccionario de la Real Academia Española, vigésima segunda edición, on-line, disponible en www.rae.es 97 Si bien históricamente el SC había sido asociado únicamente a patologías psiquiátricas, como la esquizofrenia paranoide5—7 , el trastorno esquizoafectivo8 o los trastornos del estado del ánimo9 y como una expresión clínica extremadamente rara, en los últimos años se han reportado casos de este cuadro en múltiples y diferentes patologías9 , como la epilepsia10 , el accidente cerebrovascular11—13 , un traumatismo craneal, tumores cerebrales, enfermedades degenerativas como la enfermedad de Alzheimer14—16 o demencia por cuerpos de Lewy16,17 , esclerosis múltiple18 , enfermedad de Parkinson19 , enfermedades metabólicas13 , enfermedades infecciosas20 , e intoxicaciones por sustancias de abuso16 , entre otras. Se estima que el SC se da aproximadamente en el 4% de los paciente psicóticos, de los cuales la mayoría presenta una esquizofrenia paranoide, y entre un 20 y un 30% de los pacientes con enfermedad de Alzheimer. En tal sentido, el objetivo del presente artículo es analizar las diferentes hipótesis neurobiológicas propuestas y relacionarlas con un caso reportado, donde el SC se da en el contexto de una intoxicación aguda por cocaína, siendo este síntoma de características reversible y autolimitado. Si bien se han reportado casos relacionados con el consumo de alcohol21,22 , según nuestro conocimiento se trata del primer caso de SC asociado al consumo de cocaína. Hipótesis neurobiológicas propuestas para el síndrome de Capgras Para explicar cómo y porqué se produce el fenómeno del doble o sosia se han ensayado múltiples y muy variadas hipótesis, desde teorías psicodinámicas-psicoanáliticas23—25 hasta neurobiológicas, y cognitivas. Las primeras hipótesis de corte psicoanálitico se han desarrollado a partir de que los primeros casos reportados de SC fueron en pacientes con enfermedades psiquiátricas, empero a medida que este cuadro se fue reportando en otras enfermedades tales como la enfermedad de Alzheimer, esclerosis múltiple o traumatismo craneal, han sido propuestas nuevas hipótesis fisiopatológicas. Desde el punto de vista neuroquímico se ha propuesto que el SC presenta una alteración funcional subyacente relacionada con un aumento de la actividad en el circuito de la dopamina19,26 . Desde el punto de vista neuroanatómico el SC se ha asociado a lesiones del hemisferio derecho, sin embargo la mayoría de los estudios han hallado alteraciones bilaterales en la mayoría de los pacientes27,28 . Las regiones que se han relacionado con este síndrome son el lóbulo frontal, el temporal y el parietal. Tanto en pacientes con diagnóstico de esquizofrenia, como con demencia tipo Alzheimer que presentaban SC se hallaron atrofia en la corteza frontotemporal29 . Por su parte, los estudios de neuroimágenes funcionales (PET) hallaron una alteración en el metabolismo de la glucosa en la región paralímbica y el lóbulo temporal en pacientes con demencia tipo Alzheimer y SC30 . Los hallazgos neuropsicológicos refuerzan una disfunción frontal, ya que muchos pacientes con SC presentan resultados inferiores a lo esperado en pruebas de evaluación para el lóbulo frontal31 . Sin embargo, estos hallazgos deben tomarse con prudencia, ya que el SC puede ser la expresión 98 clínica de otro síndrome, como por ejemplo un cuadro de esquizofrenia paranoide, enfermedad de Alzheimer, o una epilepsia del lóbulo temporal, cuadros que presentan alteraciones neuropsicológicas per se, con o sin SC. Es decir, los resultados de los estudios complementarios son útiles como orientadores, pero no es posible concluir que estos sean patognomónicos del SC, ya que este no se presenta en forma aislada, sino formando parte de otro cuadro. En esta línea, se ha propuesto que este síndrome se presenta por una dificultad para procesar de forma adecuada los rostros conocidos. Algunos señalan que se trataría una alteración en la integración entre la información del hemisferio derecho con el izquierdo32,33 . Vigheto postula que la lesión en el hemisferio derecho actuaría desinhibiendo el izquierdo privándolo de informaciones adecuadas y llevando al sujeto a verbalizaciones delirantes34 . El SC ha sido diferenciado de otro cuadro neurológico, donde el paciente no puede reconocer los rostros familiares, la prosopagnosia. En este cuadro los pacientes pueden reconocer a sus familiares mediante la voz, la forma de caminar, por los anteojos, la barba o la forma de vestirse. Aquí la lesión se encontraría en el área ventromedial occipitotemporal derecha. Según el modelo propuesto por Bruce y Young para el reconocimiento de caras, la alteración en la prosopagnosia se encontraría a nivel de la unidades de reconocimiento específico de las caras. En tanto que en el SC la alteración se encontraría en los nudos de identidad (conocimiento) de las personas; se trataría de una agnosia de identificación con preservación del reconocimiento de los rostros35,36 . Ellis y Young propusieron que en el SC los pacientes no logran, ante los rostros que reconocen, sentir el contenido emocional asociado a estas caras familiares. No se trataría de una falta de reconocimiento en los rostros familiares, sino de la falta de significación personal que despiertan estos. Así, el circuito neural encargado de relacionar un estímulo visual familiar y generar la repuesta emocional ante ese estímulo se encontraría dañado. Estos autores señalan que se trataría de un fenómeno especular a la prosopagnosia. En consecuencia, el paciente con SC pierde el sentido de familiaridad que le despiertan los rostros conocidos, ya que el mismo no transmite las connotaciones emocionales. Es por ello que el paciente contempla a sus familiares indiferente, sin lograr experimentar ninguna emoción ante ellos, y es allí donde surge la explicación del paciente sobre que le han robado la identidad24 . Hirstein y Ramachandran proponen que en el SC habría una desconexión entre el sistema límbico, específicamente la amígdala, y la corteza temporal inferior25,37 . Por ello los pacientes no podrían acceder a la memoria emocional, relacionada con ese familiar. Así el delirio surgiría como una respuesta ante la situación patológica de no experimentar el sentimiento de familiaridad ante el rostro conocido, tratándose, entonces de una agnosia de reconocimiento familiar y un delirio secundario de reduplicación38 . En esta línea, Ellis et al señalaron que los pacientes con SC presentaban una respuesta autonómica que no diferenciaba entre los rostros familiares de los no familiares, en tanto que las respuestas ante los estímulos auditivos familiares sí era la adecuada; es decir los pacientes lograban reconocer a sus familiares si hablaban por teléfono39 . Algo diferente a lo que reportaron Damasio y Tranel para los E.N. Mercurio pacientes con prosopagnosia, quienes señalaron que estos presentaban respuestas autonómicas —conductancia dérmica —– ante rostros de personas a quienes conocían pero no podían nombrar. Estas respuestas de conductancia dérmica no se generaban ante rostros desconocidos. Así los autores proponen que los pacientes con prosopagnosia conocían esos rostros pero no eran concientes de ello, a pesar de que lograban presentar una respuesta autonómica40 . Bauer ha propuesto una doble vía para el procesamiento de los rostros en el hemisferio derecho: uno ventral, que conecta la corteza visual (inferotemporal), al hipocampo, la amígdala y la corteza frontoorbitaria, y el otro dorsal, que conecta la corteza visual a la corteza parietal inferior, al giro cingulado y a la corteza frontal dorsolateral41 . El primero sería el encargado del procesamiento conciente y su alteración estaría relacionada con la prosopagnosia, en tanto que el segundo, el circuito dorsal, estaría relacionado con el SC y sería el encargado de transmitir la respuesta emocional al rostro. Sin embargo, otros autores han sugerido un circuito neural diferente37,40 , señalando también un rol importante de la corteza retroespinal, el giro fusiforme42,43 . Por otra parte, estudios de neuroimagen funcional realizados con PET en pacientes con enfermedad de Alzheimer señalaron una disfunción en la conexión entre el lóbulo frontal, temporal y la región paralímbica30,44 . En esta línea un estudio neuropatológico halló disfunciones límbicas, paralímbicas y frontales en pacientes con demencia por cuerpos de Lewy asociado de delirio de identificación45 ; también se ha reportado un caso de SC secundario a cirugía de epilepsia (lobectomía temporal)46 . Presentación del caso Paciente de sexo masculino, de 31 años, sin antecedentes clínicos de importancia, excepto por policonsumo de sustancias psicoactivas (marihauna, cocaína, alcohol, psicofármacos) desde los 20 años. No se conocen antecedentes psiquiátricos. El paciente es llevado a un servicio de urgencias por presentar un cuadro de excitación psicomotriz secundario al consumo de cocaína. La esposa relata que luego del consumo de cocaína, el paciente la agrede verbalmente refiriéndole, que ella (su esposa) no es ella, que es una impostora que ha sustituido a la verdadera esposa. Esta situación es de carácter transitorio y solo posterior al consumo de cocaína. Al examen y después del tratamiento instituido, las funciones mentales superiores y la exploración neurológica se presentaron dentro de parámetros normales. Discusión El SC ha sido asociado únicamente a patologías psiquiátricas, como la esquizofrenia paranoide, el trastorno esquizoafectivo o los trastornos del estado del ánimo. Sin embargo, en los últimos años se han reportado casos de este cuadro en múltiples y diferentes patologías, epilepsia, accidente cerebrovascular, traumatismo de cráneo, tumores cerebrales, enfermedades degenerativas, como la enfermedad de Alzheimer, o demencia por cuerpos de Lewy17 , esclerosis múltiple18 , enfermedades metabólicas13 , enfermedades infecciosas20 , intoxicaciones por sustancias de abuso16 . En este último caso, si bien se ha señalado la asociación entre Síndrome de Capgras asociado al consumo de sustancias psicoactivas el consumo de sustancias psicoactivas, no se han reportado casos específicos sobre esta asociación. En tal sentido, en el caso presentado se descartó la presencia de patología psiquiátrica crónica y neurológica, presentándose el SC como consecuencia de una intoxicación aguda por cocaína, de carácter transitorio y reversible. Así, el SC secundario a intoxicación aguda por cocaína puede explicarse en términos neurobiológicos, ya que se han demostrado alteraciones en el córtex prefrontal, temporales —la amígdala —–, parietales y la ínsula en consumidores de cocaína47 . Desde el punto de vista neuroquímico se ha propuesto que la hiperactivación del circuito dopaminérgico se relacionaría con el SC. En consecuencia, los aportes neurobiológicos explicarían el SC secundario a la intoxicación aguda por cocaína de carácter transitorio y reversible en ausencia de patología psiquiátrica y neurológica. Conflicto de intereses El autor declara no tener ningún conflicto de intereses. Bibliografia 1. Capgras J, Reboul-Lachaux J. L’illusion des sosies dans un dèlire systématisé chronique. Bull Soc Clin Méd Ment. 1923;2:6—16. 2. Courbon P, Fail F. Syndrome ‘‘dı̌illusion de Fregoli’’ et schizofrénie. Ann Med Psychol. 1927;85:289—90. 3. Courbon M, Tusques J. L’illusion d’intermetamorphose et de charme. Ann Med Psychol. 1932;90:401—5. 4. Christodoulou GN. Syndrome of subjective doubles. Am J Psychiatry. 1978;135:249—51. 5. Christodoulou GN. The syndrome of Capgras. Br J Psychiatry. 1977;130:556—64. 6. Berson RJ. Capgras syndrome. Am J Psychiatry. 1983;140:969—78. 7. Odom-White A, de Leon J, Stanilla J, Cloud BS, Simpson GM. Misidentification syndromes in schizophrenia: case reviews with implications for classificationand prevalence. Aust N Z J Psychiatry. 1995;29:63—8. 8. Haslam MT. A case of Capgras syndrome. Am J Psychiatry. 1973;130:493—4. 9. Christodoulou GN, Margariti M, Kontaxakis VP, Christodoulou NG. The delusional misidentification syndromes: strange, fascinating, and instructive. Curr Psychiatry Rep. 2009;11:185—9. 10. Fleminger S, Burns A. The delusional misidentification syndromes in patients with and without evidence of organic cerebral disorder: a structured review of case reports. Biol Psychiatry. 1993;33:22—32. 11. Horikawa H, Monji A, Sasaki M, Maekawa T, Onitsuka T, Nitazaka Y, et al. Different SPECT findings before and after Capgras’ syndrome in interictal psychosis. Epilepsy Behav. 2006;9:189—92. 12. Kapur N, Turner A, King C. Reduplicative paramnesia: possible anatomical and neuropsychological mechanisms. J Neurol Neurosurg Psychiatry. 1988;51:579—81. 13. Collins MN, Hawthorne ME, Gribbin N, Jacobson R. Capgras’ syndrome with organic disorders. Postgrad Med J. 1990;66:1064—7. 14. Assal F, Mendez MF. Intermetamorphosis in a patient with Alzheimer’s disease. J Neuropsychiatry Clin Neurosci. 2003;15:246—7. 15. Lee DY, Choo IH, Kim KW, Jhoo JH, Youn JC, Lee UY, et al. White matter changes associated with psychotic symptoms in Alzheimer’s disease patients. J Neuropsychiatry Clin Neurosci. 2006;18:191—8. 99 16. Josephs KA. Capgras syndrome and its relationship to neurodegenerative disease. Arch Neurol. 2007;64:1762—6. 17. Marantz AG, Verghese J. Capgras’ syndrome in dementia with Lewy bodies. J Geriatr Psychiatry Neurol. 2002;15:239—41. 18. Sharma A, Garuba M, Egbert M. Capgras syndrome in a patient with multiple sclerosis: a case report. Prim Care Companion J Clin Psychiatry. 2009;11:274. 19. Roane DM, Rogers JD, Robinson JH, Feinberg TE. Delusional misidentification in association with parkinsonism. J Neuropsychiatry Clin Neurosci. 1998; 10:194-8. 20. Crichton P, Lewis S. Delusional misidentification, AIDS and the right hemisphere. Br J Psychiatry. 1990;157:608—10. 21. MacCallum WAG. Capgras symptoms with an organic basis. Br J Psychiatry. 1973;123:639—42. 22. Quinn D. The Capgras syndrome: two case reports and a review. Can J Psychiatry. 1981;26:126—9. 23. Capgras J, Carrette P. Illusion de sosies et complexe d’Oedipe. Ann Méd Psychol. 1924;132:48—68. 24. Ellis HD, Young AW. Accounting for delusional misidentification. Br J Psychiatry. 1990;157:239—48. 25. Ramachandran VS. Consciousness and body image: lessons from phantom limbs, Capgras syndrome and pain asymbolia. PhilTrans R Soc Lond B. 1998;353:1851—9. 26. Daniel DG, Swallows A, Wolff F. Capgras delusion and seizures in association with therapeutic dosages of disulfiram. South Med J. 1987;80:1577—9. 27. Silva JA, Leong GB, Lesser IM, Boone KB. Bilateral cerebral pathology and the genesis of delusional misidentification. Can J Psychiatry. 1995;40:498—9. 28. Devinsky O. Delusional misidentifications and duplications Right brain lesions, left brain delusions. Neurology. 2009;72:80—7. 29. Joseph AB, O’Leary DH, Wheeler HG. Bilateral atrophy of the frontal and temporal lobes in schizophrenic patients with Capgras syndrome: a case-control study using computed tomography. J Clin Psychiatry. 1990;51:322—5. 30. Mentis MJ, Weinstein EA, Horwitz B, McIntosh AR, Pietrini P, Alexander GE, et al. Abnormal brain glucose metabolism in the delusional misidentification syndromes: a positron emission tomography study in Alzheimer disease. Biol Psychiatry. 1995;38:438—49. 31. Bourget D, Whitehurst L. Capgras syndrome: a review of the neurophysiological correlates and presenting clinical features in cases involving physical violence. Can J Psychiatry. 2004;49:719—25. 32. Joseph AB. Focal nervous system abnormalities in patients with misidentification syndromes. Biblio Psychiatr. 1986;164: 68—79. 33. Ellis HD, de Pauw KW, Christodoulou GN, Papageorgiou L, Milne AB, Joseph AB. Responses to facial and non-facial stimuli presented tachistoscopically in either or both visual fields by patients with the Capgras delusion and paranoid schizophrenics. J Neurol Neurosurg Psychiatry. 1993;56:215—9. 34. Vighetto A, Aimard G. Le délire spatial. Neuro-Psy. 1992;7:351—8 [citado por Gil R. En: Neuropsicología. 4a ed. Barcelona: Masson; 2007]. 35. Bruce V, Young AW. Understanding face recognition. Br J Psychol. 1986;77:305—27. 36. Lopera F. Procesamiento de caras: bases neurológicas, trastornos y evaluación. Rev Neurol. 2000;30:486—90. 37. Hirstein W, Ramachandran VS. Capgras Syndrome: a Novel Probe for Understanding the Neural Representation of the Identity and Familiarity of Persons. Proc R Soc Lond B Biol Sci. 1997;264:437—44. 38. Lahera Corteza G. Cognición social y delirio. Rev Asoc Esp Neuropsiq. 2008;XXVIII:197—209. 39. Ellis HD, et al. Reduced autonomic responses to faces in Capgras delusión. Proc R Soc Lond B. 1997;264:1085—92. 100 40. Tranel D, Damasio AR. Knowledge without awareness: an autonomic index of facial recognition by prosopagnosics. Science. 1985;228:1453—4. 41. Bauer RM. Autonomic recognition of names and faces in prosopagnosia: a neuropsychological application of the guilty knowledge test. Neuropsychologia. 1984;22: 457—69. 42. Olivares EI, Iglesias JI. Bases neurales de la percepción y el reconocimiento de caras. Rev Neurol. 2000;30: 946—52. 43. Shah NJ, Marshall JC, Zafiris O, Schwab A, Zilles K, Markowitsch HJ, et al. The neural correlates of person familiarity. A functional magnetic resonance imaging study with clinical implications. Brain. 2001;124: 804—15. E.N. Mercurio 44. Paillère-Martinot ML, Dao-Castellana MH, Masure MC, Pillon B, Martinot JL. Delusional misidentification: a clinical, neuropsychological and brain imaging case study. Psychopathology. 1994;27:200—10. 45. Nagahama Y, Okina T, Suzuki N, Matsuda M, et al. Neural correlates of psychotic symptoms in dementia with Lewy bodies. Brain. 2010;133:557—67. 46. Mace CJ, Trimble MR. Psychosis following temporal lobe surgery: a report of six cases. J Neurol Neurosurg Psychiatry. 1991;54:639—44. 47. Verdejo-García A, Pérez-García M, Sánchez-Barrera M, Rodríguez-Fernández A, Gómez-Río M. Neuroimagen y drogodependencias: correlatos neuroanatómicos del consumo de cocaína, opiáceos, cannabis y éxtasis. Rev Neurol. 2007;44:432—9. Rev Psiquiatr Salud Ment (Barc.) 2011;4(2):101—108 www.elsevier.es/saludmental REVISIÓN Asenapina: un nuevo enfoque para el tratamiento de la manía Núria Cruz y Eduard Vieta ∗ Programa de Trastornos Bipolares, Hospital Clínic, Universitat de Barcelona, IDIBAPS, CIBERSAM, Barcelona, España Recibido el 27 de julio de 2010; aceptado el 8 de octubre de 2010 Disponible en Internet el 12 de marzo de 2011 PALABRAS CLAVE Asenapina; Antipsicótico; Manía; Trastorno bipolar KEYWORDS Asenapine; Antipsychotic; Mania; Bipolar disorder ∗ Resumen Desarrollo: La asenapina, recientemente comercializada en Estados Unidos y pronto en Europa, es un antipsicótico de segunda generación con acción multireceptorial, derivada de su afinidad por múltiples receptores dopaminérgicos (D2 , D3 y D4 ), serotoninérgicos (5HT2A , 5HT2B , 5HT2C , 5HT6 y 5HT7 ) y adrenérgicos (␣a1A , ␣2A , ␣2B y ␣2C ). Su administración se realiza por vía sublingual. Tras culminar las fases iniciales de desarrollo, se han realizado diversos ensayos clínicos en dos indicaciones principalmente: esquizofrenia y manía. Este artículo sintetiza la evidencia científica de su eficacia y seguridad en manía aguda y adelanta algunas de sus posibilidades clínicas inmediatas y futuras. Conclusiones: La asenapina es eficaz y generalmente bien tolerada en el tratamiento de la manía aguda moderada o grave asociada al trastorno bipolar tipo I. Su administración sublingual plantea el reto de evitar su coadministración con comida u otros fármacos, pero puede suponer una ventaja para la adherencia terapéutica. Por su perfil receptorial, puede asociarse a diversos efectos adversos, pero destaca por la baja intensidad de todos ellos, sin ninguno que destaque por encima de los demás. En Europa está indicada solamente para la manía aguda, pero se están realizando también numerosos ensayos en esquizofrenia y en depresión bipolar. © 2010 SEP y SEPB. Publicado por Elsevier España, S.L. Todos los derechos reservados. Asenapine: A new focus on the treatment of mania Abstract Development: Asenapine, recently marketed in United States and ready to be so in Europe, is a multimodal action second-generation antipsychotic, with high affinity for multiple dopaminergic (D2 , D3 y D4 ), serotonergic (5HT2A , 5HT2B , 5HT2C , 5HT6 and 5HT7 ) and adrenergic (␣1A , ␣2A , ␣2B and ␣2C ) receptors. Asenapine has to be administered sublingually. After going through succesfully the preliminary phases of development, several clinical trials have been completed in two main indications: schizophrenia and mania. This article summarizes the available evidence on its safety and efficacy in acute mania and provides some prospect on its clinical immediate and future applications. Autor para correspondencia. Correo electrónico: [email protected] (E. Vieta). 1888-9891/$ – see front matter © 2010 SEP y SEPB. Publicado por Elsevier España, S.L. Todos los derechos reservados. doi:10.1016/j.rpsm.2010.10.003 102 N. Cruz, E. Vieta Conclusions: Asenapine is effective and generally well tolerated in the treatment of moderateto-severe acute mania associated to bipolar I disorder. The sublingual administration may be a challenge (coadministration with food or other drugs needs to be avoided) but also an opportunity (improved treatment adherence). Due to its multimodal receptor profile, it may cause several side-effects, but most of those are relatively mild, with none being particularly outstanding. In Europe, asenapine is indicated for the treatment of acute mania only, but several trials are being conducted in schizophrenia and bipolar depression. © 2010 SEP y SEPB. Published by Elsevier España, S.L. All rights reserved. Introducción Antecedentes del desarrollo de la molécula Asenapina, antipsicótico atípico de segunda generación, ha sido aprobado por la Food and Drug Administration (FDA) estadounidense en agosto de 2009 para el tratamiento agudo de la esquizofrenia y de la manía pura o mixta en el trastorno bipolar de tipo I1,2 , y el 24 de junio de 2010 el Comité para productos farmacéuticos de uso humano (CHMP) ha emitido una opinión favorable para su autorización en Europa en la indicación de «tratamiento de los episodios de manía aguda moderada o grave asociada al trastorno bipolar tipo I (EMA/CHMP/397789/2010)». Esta indicación se fundamenta básicamente en 3 ensayos clínicos positivos que apoyan su eficacia y seguridad en dicha indicación3 . El desarrollo en humanos de asenapina sublingual comenzó en 1996 para el tratamiento de la esquizofrenia, y no fue hasta 2004 que se estudió para la manía aguda en el trastorno bipolar4,5 . ORG 5222 (primera denominación de la molécula de asenapina), tras su primer estudio preclínico en 19906 , se investigó inicialmente en Europa y Japón con formulación oral e intravenosa; sin embargo, debido a la baja biodisponibilidad oral y al elevado metabolismo de primer paso hepatogastrointestinal asociados a la formulación oral, se procedió al desarrollo de la presentación sublingual7 . Método Se ha realizado una revisión bibliográfica y de las fuentes primarias de ensayos clínicos, desde agosto de 2009 hasta la actualidad en las páginas de http://www.pubmed.gov; http://www.fda.gov; www.clinicaltrials.gov, http://www. clinicaltrials.results.gov/con la búsqueda de los términos «asenapina» o bien «ORG 5222». Nuestra revisión sistemática se ha centrado en la obtención de datos de los ensayos clínicos conducidos con fin de registro de la molécula. Con los datos obtenidos hemos pretendido sintetizar las características farmacocinéticas y farmacodinámicas, así como la eficacia y la seguridad de asenapina y su aplicación práctica en el tratamiento de la manía aguda. Farmacodinamia Asenapina es un agente farmacológico novedoso en el desarrollo clínico del tratamiento de la manía. En la figura 1 se muestra la estructura química de asenapina. Este nuevo antipsicótico presenta una alta afinidad por diversos Figura 1 Estructura química de asenapina. receptores, que incluye el antagonismo serotoninérgico 5HT2A , 5HT2B , 5HT2C , 5HT6 y 5HT7 ; adrenérgico ␣1A , ␣2A , ␣2B y ␣2C , y dopaminérgico D3 y D4 . En la figura 2 se esquematiza su perfil farmacodinámico. Al igual que con los antipsicóticos atípicos, asenapina también exhibe una afinidad por los receptores D2 con una destacable afinidad serotoninérgica en la relación 5HT2A /D2 . Aunque es similar a clozapina en su alta afinidad para una variedad de receptores diferentes, no tiene afinidad apreciable por los receptores muscarínicos, con la proporción más alta en la relación de afinidad entre receptores D2 y los M1 , M2 , M3 y M4 8 . La naturaleza multipotencial de este nuevo antipsicótico atípico ha dado lugar a ciertas expectativas, tanto por su eficacia como por su tolerabilidad. La mayor afinidad de asenapina para receptores 5HT2A en relación con los receptores D2 le da su «atipicidad», mecanismo encargado de la mayor selectividad de los antipsicóticos atípicos que representa un menor potencial de EPS9,10 . Además, el antagonismo de los receptores 5HT2A , que conduce a un aumento de la actividad de la dopamina en la corteza prefrontal cerebral, también se ha indicado como un posible mecanismo para la mejora de la cognición11 . Los resultados de estudios preclínicos reflejan un aumento dependiente de la dosis de dopamina cortical12 y del hipocampo12 , además de un incremento de noradrenalina y acetilcolina13 , comparables a los efectos descritos previamente para clozapina y quetiapina. Estos efectos podrían asociarse también a una cierta acción antidepresiva14,15 . La evidencia emergente indica que el antagonismo del receptor 5HT6 puede ofrecer beneficios para cognición16 y que el antagonismo 5HT7 puede conferir beneficios para el control de la ansiedad y del estado de ánimo, así como también en cognición17 , a pesar de que se requieren estudios más exhaustivos de confirmación8 . Del mismo modo, el antagonismo de asenapina de receptores ␣-adrenérgicos también se ha indicado para mejorar los síntomas negativos y cognitivos por el antagonismo de los receptores ␣2 , mientras que la mejora en los síntomas positivos es a través de los receptores ␣1 18 . Los datos de estudios preclínicos también Asenapina: un nuevo enfoque para el tratamiento de la manía 103 Asenapina: Acciones Potenciales en Trastorno Bipolar1 ? a 5HT2A 2A / 2 2 Afinidad (pKi) Antidepresivo? 11 10 9 10,5 10,2 9,9 9,8 9,6 9,5 8 7 6 5 9,4 9,0 9,0 D2 8,9 8,9 8,9 8,9 8,9 8,8 8,6 8,4 D2 8,2 5,1 5-HT2C 5-H2A 5HT7 5-HT2B 5-HT6 α 2B 5HT6 /5HT 7 D2 /5HT2A Tipo Receptor Serotonina D3 H1 D4 α 1A α 2A α 2C D2 D1 5-HT5 5-HT1A 5-HT1B H2 M1 Cognición/ Antidepresivo? Antipsicótico Antimaniaco α-Adrenergico Histamina Dopamina Muscarinico 1.Shahid M et al. J Psychopharmacol. 2009;23:65–73. 1 Figura 2 Perfil farmacodinámico de asenapina. indican que el antagonismo de los receptores D3 pueden ayudar a mejorar los síntomas negativos y cognitivos19 , aunque de nuevo la evidencia clínica con asenapina para estas variables aún requiere un número mayor de estudios. De hecho, en los modelos animales, asenapina a dosis superiores a las necesarias para la actividad antipsicótica disminuyó el rendimiento cognitivo debido a la perturbación de la función motora20 . Sin embargo, este efecto también se ha observado con olanzapina y risperidona. Por el contrario, en estudios preclínicos con monos, asenapina ha producido una mejora sustancial en las funciones ejecutivas, que se han mantenido tras un período de dosificación a largo plazo21 . Por otro lado, otros estudios en ratas han mostrado que el tratamiento crónico con asenapina ejerce, de forma dependiente de la dosis, efectos cerebrales de tipo glutamato inotrópico22 . La escasa afinidad de unión de la asenapina por el antagonismo M3 8 reduce la potencialidad de los efectos adversos anticolinérgicos y del síndrome metabólico asociados a olanzapina y clozapina23 . Otro efecto de la asenapina, compartido con el resto de antipsicóticos atípicos, es la inducción del aumento de la dopamina en el núcleo accumbens, en comparación con la región central. El perfil farmacológico de asenapina descrito se podría traducir en beneficios clínicos específicos para el tratamiento de la manía y otras indicaciones, pero su confirmación requiere todavía de la realización de estudios pragmáticos de continuación a los estudios realizados hasta la fecha, caracterizados por un perfil más exploratorio y regulatorio. Farmacocinética Asenapina se ha estudiado en humanos en presentación sublingual, y muestra una biodisponibilidad ideal del 35%, siempre que su absorción no interaccione con líquidos ni alimentos, principalmente grasos, en un rango variable de tiempo (de 10 minutos a 4 horas) respecto a su administración. Asenapina presenta una farmacocinética de tipo no lineal en relación con la dosis. Administrando el rango recomendado de 5-10 mg en dos tomas diarias, la exposición al fármaco aumenta 1,7 veces en caso de doblar la dosis24,25 . La vida media oscila entre 13,4 y 39,2 horas24 . El metabolismo de asenapina es fundamentalmente hepático a través de los citocromos CYP1A2, principalmente, CYP 3A4 y CYP2D6, en menor grado, a pesar de que este último puede adquirir relevancia clínica en caso de combinación de asenapina con otros antipsicóticos atípicos CYP2D6 dependientes, principalmente clorpromazina, olanzapina, clozapina, perfenacina, quetiapina, risperidona, sertindol y tioridazina. No se encontraron correlaciones significativas entre el 104 N. Cruz, E. Vieta aclaramiento de creatinina y la exposición a asenapina en la insuficiencia renal. Por otro lado, a pesar de que en casos de insuficiencia hepática leve o moderada no se vio afectada la exposición a asenapina, la insuficiencia hepática grave produjo un aumento de la exposición de 7 veces. El tabaquismo no se ha asociado a cambios en la exposición de asenapina26 . Eficacia de asenapina en ensayos clínicos en manía aguda En la figura 3 se resumen los estudios de asenapina sublingual en manía aguda o mixta a corto y largo plazo y sus diseños. A continuación se describen los datos de eficacia y seguridad publicados hasta la fecha y que han dado lugar a la autorización de asenapina en Estados Unidos y en Europa. Básicamente se trata de 3 ensayos, dos en monoterapia y otro en terapia combinada a litio o valproato, con sus respectivas fases de extensión27—30 . Eficacia a corto plazo en monoterapia Se han realizado un total de dos estudios de fase aguda con asenapina en fase III, aleatorizados de tres ramas y controlados con placebo y control activo en un total de 977 pacientes bipolares de tipo I con manía aguda o episodios mixtos (Ares 7501004 y Ares 7501005) durante un período de 3 semanas. Éstos se diseñaron de manera idéntica, controlados con placebo y con olanzapina en monoterapia a dosis flexible. Se administró una dosis de asenapina sublingual de 510 mg, en dos tomas diarias en pacientes bipolares de tipo I con episodios agudos maníacos o mixtos. Aproximadamente, el 30% de los participantes tenían un episodio mixto y el 70% tuvo un episodio de manía pura en el episodio actual. Los individuos en ambos estudios fueron asignados aleatoriamente para recibir asenapina, olanzapina o placebo en un tratamiento aleatorizado (2: 2: 1). La dosis inicial de asenapina fue de 10 mg y la de olanzapina fue de 15 mg/día. Después del primer día, la dosis era flexible, basada en la eficacia, seguridad y tolerabilidad, dentro de un rango de 5-10 mg en dos tomas diarias para asenapina y 5-20 mg/día para olanzapina. Generalmente, los pacientes permanecieron en su dosis inicial de asenapina y menos de un 10% de los sujetos requirieron la dosis reducida. Todos los participantes tenían que ser hospitalizados por lo menos durante los primeros 7 días, para continuar de forma ambulatoria. Como medicación concomitante se permitieron benzodiacepinas (lorazepam hasta 4 mg/día) en caso de agitación, Trastorno Bipolar: Ensayos Clínicos con Asenapina Monoterapia ARES-3A Asenapina, 10 mg día 1; 10 o 5 mg 2/día de seguimiento 3 Semanas 12 Semanas 52 Semanas Placebo R Olanzapina, 15 mg día 1; 5-20 mg 1/día de seguimiento ARES-3B Asenapina, 10 mg día 1; 10 o 5 mg 2/día de seguimiento ARES-9 Doble Ciego ARES-40 Doble Ciego Placebo R Olanzapina, 15 mg día 1; 5-20 mg 1/día de seguimiento Terapia Combinada APOLLO-12 12 Semanas Asenapina, 5 mg día 1; 5 o 10 mg 2/día de seguimiento APOLLO-40 R Placebo Doble Ciego 2 Figura 3 Ensayos clínicos con asenapina sublingual en manía aguda o mixta. 52 Semanas Asenapina: un nuevo enfoque para el tratamiento de la manía desde el día de cribado hasta el día 7 del estudio, siempre con un margen de mínimo 4 horas respecto de cualquier evaluación de eficacia, aspirina o antiinflamatorios no esferoidales para el dolor y medicación antiparkinsoniana para los síntomas extrapiramidales. En caso de insomnio, se permitieron hipnóticos (zolpidem 10 mg/día, zaleplon 20 mg/día o temazepam hasta 30 mg/día), hasta un máximo de 3 noches por semana. La variable principal de eficacia fue el descenso en la puntuación de la escala de Young (Young Mania Rating Scale [YMRS]) respecto al estado basal. Los resultados de estos primeros dos estudios se resumen a continuación. Estudio Ares 7501004 (registrado con el número NCT00159744) La edad promedio de los pacientes participantes fue de aproximadamente 40 años y la media de las puntuaciones basales en la escala de YMRS tuvo un rango de 28-30. Las tasas de abandono fueron del 33% para asenapina, del 20% para olanzapina y del 42% para placebo. La mejoría de la puntuación total de la YMRS fue estadísticamente significativa desde el inicio del estudio hasta el día 21, tanto para asenapina (p < 0,007), como para olanzapina (p < 0,0001), en comparación con el placebo. El cambio medio al final del estudio en la puntuación de la YMRS fue de 11,5 ± 0,8 puntos para asenapina, 14,6 ± 0,8 para olanzapina y 7,8 ± 1,1 para la rama placebo. La mejoría estadísticamente significativa frente a placebo se observó para asenapina y olanzapina desde el día 2 en adelante. La proporción de respondedores, medido a través de la YMRS (50% de disminución respecto al valor basal) y de remisión (puntuación total de 12 o menor), como variables secundarias del estudio, fue mayor para asenapina (42,6 y 35,5%, respectivamente) que para la rama placebo (34 y 30,9%, respectivamente), aunque no alcanzó significación estadística. El número de pacientes necesario a tratar (NNT) para que uno de ellos se beneficie de la eficacia de asenapina frente a placebo fue de 12, mientras que el NNT de olanzapina frente a placebo fue de 5. Estudio Ares 7501005 (registrado con el número NCT00159796) Este estudio también apoya la eficacia de asenapina. La edad promedio de los pacientes fue de aproximadamente 40 años y la media de las puntuaciones basales de la escala YMRS variaron de 28-29. Las tasas de abandono fueron del 37% para asenapina, del 20% para olanzapina y del 38% para la rama placebo. La mejoría en la puntuación total de la YMRS fue estadísticamente significativa desde el día 2 del estudio hasta el día 21, tanto para asenapina como para olanzapina, en comparación con la rama placebo. El cambio medio al final del estudio en la puntuación de la YMRS basal fue de 10,8 ± 0,8 para asenapina, 12,6 ± 0,8 para olanzapina y 5,5 ± 1,1 para placebo. El inicio de la mejoría estadísticamente significativa en la YMRS en comparación con el placebo se observó para asenapina y olanzapina desde el día 2 en adelante. La proporción de respondedores medido a través de la YMRS (50% de disminución respecto al valor basal) y de pacientes en remisión (puntuación total de 12 o menor en la YMRS), los días 14 y 21 fue mayor para asenapina (42,3 y 40,2%, respectivamente) en comparación 105 con el placebo (25,2 y 22,3%, respectivamente). El NNT de asenapina frente a placebo fue de 6, mientras que para olanzapina frente a placebo fue de 5. Eficacia a medio y largo plazo en monoterapia en manía aguda: estudios de extensión Se han realizado dos estudios de extensión para los pacientes que participaron en los estudios a 3 semanas, uno de 9 semanas (Ares 7501006; registrado con el número NCT00143182) para evaluar no inferioridad frente a olanzapina29,31 , cubriendo así datos de eficacia para 12 semanas de tratamiento, seguido de otro de 40 semanas (Ares 7501007; número NCT00159783) focalizado en datos de seguridad a largo plazo30,31 . Un total de 504 individuos recibieron por lo menos una dosis de medicación del estudio doble ciego durante el ensayo de extensión de 9 semanas que representó un total de 181 pacientes tratados con asenapina y 229 pacientes tratados con olanzapina en los ensayos de fase aguda a 3 semanas comentados previamente A7501004 y A7501005 (y que continuaron con el mismo tratamiento en la extensión). Además, 94 pacientes tratados con placebo en los ensayos de fase aguda fueron reasignados a recibir asenapina 5-10 mg dos veces al día en el ensayo de extensión. El diseño y las ramas farmacológicas de los estudios de extensión se encuentran también representados gráficamente en la figura 3. Ares 7501006; número NCT00143182 Las tasas de abandono fueron del 47% para el grupo de asenapina que habían recibido el placebo en los ensayos de fase aguda; del 38% para los que continuaron asenapina, y del 36% de los que continuaron con olanzapina31 . El análisis primario de eficacia demostró que asenapina fue estadísticamente no inferior a la olanzapina (p > 0,05), medida por la puntuación total YMRS desde el inicio hasta el día 84 en los pacientes que presentaron 3 semanas de exposición previa a asenapina, con una media de —20,1 (± 10,7) frente a —21,3 (± 9,6) para asenapina y olanzapina, respectivamente. Las proporciones de participantes que fueron respondedores y remitentes según la escala de YMRS fueron similares en la rama de asenapina frente a la rama de olanzapina (p > 0,05). Ares 7501007; número NCT00159783 La variable principal del estudio fue la seguridad y la tolerabilidad a través de la recogida de episodios adversos (EA), síntomas extrapiramidales, los valores de laboratorio y medidas antropométricas. La eficacia constituyó una variable secundaria, medida como el cambio en la YMRS calculada desde la semana 3 de referencia hasta la semana 52 para comparar asenapina frente a olanzapina. Las ramas placebo/asenapina sólo fueron evaluadas para seguridad. La incidencia de EA fue del 71,9, el 86,1 y el 79,4% con placebo/asenapina, asenapina y olanzapina, respectivamente, donde los EA más frecuentes fueron cefalea y somnolencia con placebo/asenapina; insomnio, sedación y depresión con asenapina, y aumento de peso, somnolencia y sedación con olanzapina. Entre los casos observados, la media ± desviación estándar del cambio en la puntuación total YMRS en la semana 52 fueron —28,6 ± 8,1 y —28,2 ± 6,8 106 Tabla 1 N. Cruz, E. Vieta Efectos adversos de asenapina en comparación con otros antipsicóticos Antipsicóticos Atípicos: Relación de Efectos Adversosa Fármaco QTc Sedación Incremento de Peso Aumento de Glucosa SEP Efectos Anticolinérgicos Aumento de Prolactina Amisulprida Aripiprazol Asenapina Clorpromacina Clozapina Haloperidol Olanzapina Quetiapina Risperidona Sulpirida Ziprasidona + − + ++ + + + ++ + + ++ − − + +++ +++ + ++ ++ + − + + + + ++ +++ + +++ ++ ++ + +/− + − + ++ +++ + +++ ++ ++ + + ++ + ++ − +++ +/− − ++ + + − − − ++ +++ − + + +/− − +++ − + ++ − ++ + − +++ +++ +/− SEP = síntomas extrapiramidales. a Adaptado de Bishara D et al. Neuropsychiatr Dis Treat. 2009;5:483-490. para asenapina y olanzapina, respectivamente. La limitación de este estudio representa la ausencia de rama placebo como comparador a largo plazo. En conclusión, los datos obtenidos apoyan el mantenimiento de la eficacia de asenapina posteriormente a la fase aguda; de la semana 12 a la 52, así como la buena tolerabilidad de ella. Eficacia en combinación con litio o valproato Un tercer estudio evaluó la eficacia de asenapina a dosis de 5-10 mg/día en dos tomas diarias frente a placebo, en manía aguda o episodios mixtos en combinación con litio o valproato (estos últimos sin enmascaramiento) durante 12 semanas (Apollo 12; 7501008) y a continuación se realizó una extensión de seguridad hasta 40 semanas (Apollo 12; 7501009) para los pacientes que completaron el primer estudio a 12 semanas. Los resultados no se han publicado todavía, pero se dispone de los resultados de eficacia a 12 semanas que demuestran la superioridad de asenapina en combinación frente a los eutimizantes en monoterapia en cuanto a la mejoría de los síntomas de manía aguda en bipolares tipo I y que ha motivado la opinión positiva del CHMP para su autorización en Europa. Seguridad de asenapina en ensayos clínicos Asenapina ha sido globalmente bien tolerada y tiene un efecto mínimo en la prolactina y los parámetros metabólicos. Evaluaciones cardiovasculares no han encontrado ningún motivo de preocupación y los efectos de asenapina en prolongación del intervalo QTc fueron comparables a la quetiapina, en el rango de dosis más alta de asenapina, aunque la incidencia de síntomas extrapiramidales (SEP) fue mayor con asenapina que olanzapina en uno de los estudios. Los efectos secundarios más frecuentemente asociados a asenapina (observados en más de 1 de cada 10 pacientes) son la ansiedad y la somnolencia. Otros EA frecuentes (observados en entre 1 y 10 de cada 100 pacientes) son el aumento de peso, aumento del apetito, distonía (lenta o sostenida contracciones musculares), acatisia (inquie- tud), discinesia (contracciones musculares involuntarias), parkinsonismo (movimientos lentos y temblor), sedación, mareos, disgeusia (alteración del gusto), hipoestesia oral (sensación de entumecimiento de la lengua o en la boca), aumento de la alanina aminotransferasa (aumento del nivel de proteínas del hígado), rigidez muscular y la fatiga. En términos de seguridad, las tasas de incidencia de EA relacionados con el tratamiento fueron del 65,7% para asenapina y del 61,7% para olanzapina. Aunque la elevación de prolactina, aumento de peso y el síndrome metabólico son más frecuentes en el grupo de olanzapina, los SEP fueron más frecuentes con asenapina32 . En la tabla 1 se resumen los EA de asenapina en comparación con otros antipsicóticos. Un plan de farmacovigilancia para asenapina se llevará a cabo en el marco de la autorización de comercialización europea33 . Conclusiones y aplicabilidad terapéutica A pesar de la amplia variedad de antipsicóticos disponibles en el mercado, todavía hay la necesidad de optimizar el tratamiento del trastorno bipolar, especialmente para abarcar las áreas de la cognición y del deterioro funcional asociado a la cronicidad de la enfermedad. Por otro lado, cualquier mejoría en el perfil de tolerabilidad de los antipsicóticos atípicos, especialmente el síndrome metabólico, puede aportar, no sólo una mejoría del beneficio-riesgo y de la calidad de vida de los pacientes, sino que también aumenta la probabilidad de adherencia terapéutica. La dosificación y la titulación de la asenapina en el tratamiento de la manía, según la evidencia de los ensayos clínicos realizados en fase III, consiste en la administración de una dosis de 10 a 20 mg/día dividido en dos tomas diarias que puede ser aumentada o disminuida a un ritmo de 5 mg/día semanalmente, en función de la tolerabilidad. Como inconveniente, su presentación sublingual de dos veces al día y la recomendación de que ningún alimento o líquidos se consuman durante 10 minutos tras la administración puede ser un obstáculo hacia su adopción y requiere un esfuerzo psi- Asenapina: un nuevo enfoque para el tratamiento de la manía coeducativo en los pacientes. Es posible que éstos se quejen de sabor amargo o desagradable, aunque la administración sublingual puede favorecer las garantías de que la medicación ha sido tomada y puede presentarse como una ventaja al evitar el tránsito gastrointestinal. Aripiprazol o ziprasidona comparten algunas de las ventajas de tolerabilidad de asenapina; sin embargo, se requieren más alternativas. Asenapina tiene afinidad por un gran número de receptores que incluyen el antagonismo de receptores serotoninérgicos, dopaminérgicos y adrenérgicos, pero, a diferencia de la clozapina, no tiene afinidad por los receptores muscarínicos, lo que le confiere una tolerabilidad mejor. Su mecanismo de acción podría conferirle propiedades antidepresivas34 . En síntesis, asenapina presenta un perfil metabólico favorable respecto a olanzapina, y una baja propensión a síntomas extrapiramidales en comparación con haloperidol. Se ha asociado con mayor frecuencia que placebo con somnolencia, mareos, acatisia, SEP y aumento de peso. En el trastorno bipolar, asenapina se ha mostrado comparable en cuanto a eficacia a 12 semanas frente a olanzapina y con eficacia mantenida durante 40 semanas, con buenos datos de seguridad a largo plazo. Asenapina podría tener ventajas de tolerabilidad y para la función cognitiva, si nos basamos en su farmacodinamia frente a otros antipsicóticos, aunque se requiere un número mayor de estudios para demostrar su relevancia clínica y la capacidad de mejorar la capacidad funcional a largo plazo. En un futuro cercano, se podría disponer de datos concluyentes en esquizofrenia y en depresión bipolar, que en caso de ser favorables podrían complementar la indicación de manía aguda si los estudios se muestran tan positivos como en esta indicación. Conflicto de intereses El Dr. Vieta ha recibido apoyo a la investigación y honorarios como consultor o ponente por parte de las siguientes compañías: Almirall, AstraZeneca, Bristol-Myers Squibb, Eli Lilly, Forest Research Institute, Geodon Richter, GlaxoSmith-Kline, Janssen-Cilag, Jazz, Lundbeck, Merck Sharpe and Dohme, Novartis, Organon, Otsuka, Pfizer, Pierre-Fabre, Qualigen, Sanofi-Aventis, Servier, Shering-Plough, Solvay, Takeda, y Wyeth. La Dra. Cruz no manifiesta ningún conflicto de interés. 107 3. 4. 5. 6. 7. 8. 9. 10. 11. 12. 13. 14. 15. 16. Agradecimientos 17. Los autores agradecen al Ministerio de Ciencia e Innovación, Instituto de Salud Carlos III, CIBERSAM y a la Generalitat de Catalunya (2009 SGR 1022) su ayuda en el Programa de Investigación del Trastorno Bipolar de Barcelona. Bibliografía 18. 19. 20. 1. United States Food and Drug Administration. FDA Approves Saphris to Treat Schizophrenia and Bipolar Disorder. Press release, 14 August 2007. [Accessed August 2009] Available in: http://www.fda.gov/NewsEvents/Newsroom/Press Announcements/ucm177401.htm. 2. Schering-Plough Corporation. Saphris (Asenapine) Sublingual Tablets US Prescribing Information. Revised August 2009. 21. [Accessed August 2009] Available in: http://www.spfiles.com/ pisaphrisv1.pdf. Vieta E, Sanchez-Moreno J. Acute and long-term treatment of mania. Dialogues Clin Neurosci. 2008;10:165—79. Stevenson R, Wolde HT. Update 4 — Akzo, Pfizer Scrap Asenapine Joint Development. 28 November 2006. [Accessed August 2009] Available in: http://www.reuters.com/ article/companyNewsAndPR/idUSL286087420061128. United States Food and Drug Administration. Saphris (Asenapine) Sublingual Tablets. Briefing Book. 30 July 2009. [Accessed August 2009] Available in: http://www.fda.gov/ downloads/AdvisoryCommittees/CommitteesMeetingMaterials/ Drugs/PsychopharmacologicDrugsAdvisoryCommittee/ UCM173877.pdf. Costall B, Domeney AM, Kelly ME, Naylor RJ, Tomkins DM. Actions of ORG 5222 as a novel psychotropic agent. Pharmacol Biochem Behav. 1990;35:607—15. Potkin SG, Cohen M, Panagides J. Efficacy and tolerability of asenapine in acute schizophrenia: a placebo- and risperidonecontrolled trial. J Clin Psychiatry. 2007;68:1492—500. Shahid M, Walker GB, Zorn SH, Wong EH. Asenapine: a novel psychopharmacologic agent with a unique human receptor signature. J Psychopharmacol. 2009;23:65—73. Meltzer HY. Clinical studies on the mechanism of action of clozapine: the dopamine-serotonin hypothesis of schizophrenia. Psychopharmacology (Berl). 1989;99 Suppl:S18—27. Meltzer HY. The role of serotonin in antipsychotic drug action. Neuropsychopharmacology. 1999;21(2 Suppl):106S—15S. Roth BL, Hanizavareh SM, Blum AE. Serotonin receptors represent highly favorable molecular targets for cognitive enhancement in schizophrenia and other disorders. Psychopharmacology (Berl). 2004;174:17—24. Tarazi FI, Moran-Gates T, Wong EH, Henry B, Shahid M. Differential regional and dose-related effects of asenapine on dopamine receptor subtypes. Psychopharmacology (Berl). 2008;198:103—11. Huang M, Li Z, Dai J, Shahid M, Wong EH, Meltzer HY. Asenapine increases dopamine, norepinephrine, and acetylcholine efflux in the rat medial prefrontal cortex and hippocampus. Neuropsychopharmacology. 2008;33:2934—45. Yatham LN, Goldstein JM, Vieta E, Bowden CL, Grunze H, Post RM, et al. Atypical antipsychotics in bipolar depression: potential mechanisms of action. J Clin Psychiatry. 2005;66 Suppl5:40—8. Brugue E, Vieta E. Atypical antipsychotics in bipolar depression: neurobiological basis and clinical implications. Prog Neuropsychopharmacol Biol Psychiatry. 2007;31: 275—82. Neale AC, Jenkins H, Amend D, Lesen M. A 14 day dose escalation, double-blind, randomized, placebo-controlled study of SB518 in adult patients with schizophrenia [abstract]. Neuropsychopharmacology. 2005;30 Suppl1:S54. Hedlund PB, Sutcliffe JG. Functional, molecular and pharmacological advances in 5-HT7 receptor research. Trends Pharmacol Sci. 2004;25:481—6. Svensson TH. Alpha-adrenoceptor modulation hypothesis of antipsychotic atypicality. Prog Neuropsychopharmacol Biol Psychiatry. 2003;27:1145—58. Joyce JN, Millan MJ. Dopamine D3 receptor antagonists as therapeutic agents. Drug Discov Today. 2005;10:917—25. Marston HM, Young JW, Martin FD, Serpa KA, Moore CL, Wong EH, et al. Asenapine effects in animal models of psychosis and cognitive function. Psychopharmacology (Berl). 2009;206:699—714. Jentsch JD, Shahid M, Wong E, Roth RH. Asenapine improves cognitive function in monkeys repeatedly exposed to the psychotomimetic drug phencyclidine. Schizophr Res. 2006; 81:85. 108 22. Tarazi FI, Choi YK, Gardner M, Wong EH, Henry B, Shahid M. Asenapine exerts distinctive regional effects on ionotropic glutamate receptor subtypes in rat brain. Synapse. 2009;63:413—20. 23. Johnson DE, Yamazaki H, Ward KM, Schmidt AW, Lebel WS, Treadway JL, et al. Inhibitory effects of antipsychotics on carbachol-enhanced insulin secretion from perifused rat islets. Diabetes. 2005;54:1552—8. 24. Gervin M, Barnes TRE. Assessment of drug-related movement disorders in Schizophrenia. Adv Psychiatr Treat. 2000;6:332—41. 25. Weiss EM, Bilder RM, Fleischhacker WW. The effects of second-generation antipsychotics on cognitive functioning and psychosocial outcome in Schizophrenia. Psychopharmacology (Berl). 2002;162:11—7. 26. Peeters P, De Greef R, Hulskotte E, et al. Asenapine: an overview of phase I pharmacokinetic studies. 2009. Paris, France, Poster presented at 9th World Congress of Biological Psychiatry, 28 June-2 July 2009. 27. McIntyre RS, Cohen M, Zhao J, Alphs L, Macek TA, Panagides J. Asenapine in the treatment of acute mania in bipolar I disorder: a randomized, double-blind, placebo-controlled trial. J Affect Disord. 2010;122:27—38. 28. McIntyre RS, Cohen M, Zhao J, Alphs L, Macek TA, Panagides J. A 3-week, randomized, placebo-controlled trial of asenapine N. Cruz, E. Vieta 29. 30. 31. 32. 33. 34. in the treatment of acute mania in bipolar mania and mixed states. Bipolar Disord. 2009;11:673—86. McIntyre RS, Cohen M, Zhao J, Alphs L, Macek TA, Panagides J. Asenapine versus olanzapine in acute mania: a double-blind extension study. Bipolar Disord. 2009;11: 815—26. McIntyre RS, Cohen M, Zhao J, Alphs L, Macek TA, Panagides J. Asenapine for long-term treatment of bipolar disorder: A double-blind 40-week extension study. J Affect Disord. 2010;126:358—65. Schering-Plough Research Institute. Saphris (Asenapine) Sublingual Tablets. Briefing Document (Background Package). 30 July 2009. [Accessed August 2009] Available in: http:// www.fda.gov/downloads/AdvisoryCommittees/Committees MeetingMaterials/Drugs/PsychopharmacologicDrugsAdvisory Committee/UCM173876.pdf. Taylor D, Paton C, Kapur S. The Maudsley Prescribing Guidelines. 10th Edn London, UK: Informa Healthcare; 2009. Summary of opinion 1 (initial authorisation) Committee for medicinal products for human use (CHMP); 24 June 2010 EMA/CHMP/397789/2010. Vieta E, Franco C, Cruz N. Antipsychotics in bipolar depression: in reply. Int J Neuropsychopharmacol. 2010;13: 969. Rev Psiquiatr Salud Ment (Barc.) 2011;4(2):109—110 www.elsevier.es/saludmental CARTA CIENTÍFICA Tentativa autolítica en paciente psicótico ingresado en hospital general. A propósito de un caso Tentative suicide in a psychotic patient admitted to a general hospital: presentation of a case Se trata de una mujer de 36 años, nacida en medio urbano y dedicada al cuidado familiar. Se solicitó interconsulta desde el Servicio de Traumatología para valorar tentativa autolítica por precipitación desde altura, con previa sobreingesta medicamentosa y sección venosa en antebrazos, con resultado radiológico de fractura L1-L2, pilón tibial derecho, calcáneo derecho y rama isquiopubiana derecha, precisando cirugía, con lavado gástrico y sutura de ambos antebrazos previamente. Es de carácter reservado, responsable y preocupada por la opinión de los demás. Principal cuidadora de su suegra, que fallece tres meses antes. En el último año inicia conducta de aislamiento en relación con magnificación e interpretación de comentarios que hacen los vecinos. Mayor suspicacia en los últimos tres meses, manteniendo hábitos normalizados dentro del contexto familiar. Mayor insomnio y ansiedad en los últimos días. No tiene antecedentes personales psiquiátricos, pero sí un primo diagnosticado de esquizofrenia y varios con depresión. En la exploración psicopatológica realizada en Traumatología, la paciente está orientada. Colabora mientras permanece sola y su suspicacia se incrementa al entrar su compañera de habitación, bajando el tono de voz, lo que hace difícil entenderla. Discurso coherente, fluido. Alucinaciones auditivas intrapsíquicas con carácter imperativo, que motivaron la precipitación al vacío, como forma de evitar un daño a ella y su familia. Ideas delirantes de perjuicio y de contenido mágico, focalizadas en vecinos. Afecto congruente. Afectación conductual en relación con síntomas psicóticos. Hipervigilante. Se establecen como diagnósticos: esquizofrenia paranoide y lesión autoinfligida intencionalmente al saltar desde un lugar elevado y sobreingesta farmacológica. Tres semanas tras la introducción de antipsicóticos a dosis terapéuticas, inicia una crítica parcial de alucinaciones auditivas que se mantienen, expresadas tal vez con mayor distancia emocional, y con crítica de la tentativa autolítica. Se decide su traslado a la planta de Psiquiatría. Hay una evolución favorable, con crítica parcial de lo acontecido en el año previo. No existen alteraciones sensoperceptivas al alta, manteniéndose crítica y con arrepentimiento de la tentativa autolítica. Tras su aislamiento inicial, de forma progresiva incrementa las relaciones interpersonales en la Unidad. No se evidencian anomalías en las pruebas complementarias realizadas, incluida neuroimagen cerebral. Se realizó tratamiento con paliperidona hasta 12 mg/día, clonazepam hasta 3 mg/día, quetiapina hasta 200 mg/día, y flunitrazepam, aparte de lo indicado en el Servicio de Traumatología, con indicación de seguimiento psiquiátrico ambulatorio al alta. El suicidio es la primera causa de muerte prematura entre individuos con esquizofrenia. El período de tiempo entre aparición de síntomas psicóticos y el primer contacto con servicios de salud mental puede ser de alto riesgo1 . Hay entre un 10 y un 15% de pacientes psicóticos que mueren por suicidio, y entre un 20 y un 55% realizan intentos de suicido2,3 . Este bajo ratio entre intentos y suicidio consumado concuerda con la alta letalidad de los mismos, métodos más cruentos y menor ambivalencia en esta población4 . Según el estudio de Harvey et al (2008), ocurre con mayor frecuencia en varones de clase social alta, síntomas depresivos y largo período de síntomas psicóticos sin tratar, así como con alto nivel de insight. La autolesión aparece en respuesta al distrés generado por los síntomas, y generalmente en ausencia de intoxicación por tóxicos5 . Según Melle et al (2006), la duración de psicosis no tratada puede ser reducida mediante programas de detección precoz. Así, los pacientes tendrán menos síntomas al inicio del tratamiento y menor riesgo de suicidio6 . Preti et al (2009) realizaron un estudio con una muestra de pacientes con primer episodio de esquizofrenia y otra con pacientes con alto riesgo de psicosis. Las tentativas autolíticas previas al primer contacto con el centro (6,9% vs. 8,6% respectivamente). Se hizo un seguimiento a un año, en que tras inicio de tratamiento ningún paciente diagnosticado de primer episodio de esquizofrenia realizó tentativa autolítica vs. al 5,3% de los pacientes con alto riesgo de psicosis que llevaron a cabo una nueva tentativa. Se concluyó que la evaluación del riesgo de suicidio debería ser prioritario en pacientes con alto riesgo de psicosis7 . Gran porcentaje de sujetos que realizan intentos de suicidio en nuestro medio visitan en el período previo a su médico de cabecera. Podría mejorarse la prevención de conductas 1888-9891/$ – see front matter © 2010 SEP y SEPB. Publicado por Elsevier España, S.L. Todos los derechos reservados. doi:10.1016/j.rpsm.2011.02.003 110 suicidas con programas que ayuden a evaluar y detectar a los pacientes con riesgo8 , sobre todo con antecedentes de tentativas previas. Una mejor detección de depresión en primaria y la introducción de un tratamiento adecuado disminuyen las tasas de suicidio9,10 . Sería necesaria también una detección precoz de psicosis y la derivación inmediata al especialista. Concluimos que la tentativa o el suicido consumado pueden ser previos al primer diagnóstico de trastorno psicótico y la formación de médicos de primaria es fundamental en la prevención del suicidio. Bibliografía 1. Clarke M, Whitty P, Browne S, Mc Tigue O, Kinsella A, Waddington JL, et al. Suicidality in first episode psycosis. Schizophr Res. 2006;86:221—5. 2. Radomsky ED, Haas GL, Mann JJ, Sweeney JA. Suicidal behavior in patients with schizophrenia and other psychotic disorders. Am J Psychiatry. 1999;156:1590—5. 3. Palmer BA, Pankratz VS, Bostwick JM. The lifetime risk of suicide in schizophrenia. Arch Gen Psychiatry. 2005;62:247—53. 4. Besnier N, Gavaudan G, Navez A, Adida M, Jollant F, Courtet P, et al. Clinical features of suicide occurring in schizophrenia (I). Risk-factors identification. Encephale. 2009;35:176—81. 5. Harvey SB, Dean K, Morgan C, Xalsh E, Demjaha A, Dazzan P, et al. Self-harm in first-episode psychosis. Br J Psychiatry. 2008;192:178—84. CARTA CIENTÍFICA 6. Melle I, Johannesen IO, Friis S, Haahr U, Joa I, Larsen TK, et al. Early detection of the first episode of schizophrenia and suicidal behavior. Am J Psychiatry. 2006;163: 800—4. 7. Preti A, Meneghelli A, Pisano A, Cocchi A, Programma 2000 Team. Risk of suicide and suicidal ideation in psychosis: results from an Italian multi-modal pilot program on early intervention in psychosis. Schizophr Res. 2009;113:145—50. 8. Bobes J, González JC, Sáiz PA. Prevención de las conductas suicidas y parasuicidas. In: Psiquiatría Médica. Barcelona: Masson; 1997. 9. Rutz W. Preventing suicide and premature death by education and treatment. J Affect Disord. 2001;62:123—9. 10. Rihmer Z, Belso N, Kalmar S. Antidepressants and suicide prevention in Hungary. Acta Psychiatr Scand. 2001;103: 238—9. Verónica Prado Robles a,∗ y Laura Ameneiro Romero b a Servicio de Psiquiatría. Interconsulta y Enlace, Complejo Hospitalario de Ferrol, Hospital Arquitecto-MarcideNovoa Santos, A Coruña, España b Servicio de Traumatología y Ortopedia, Complejo Hospitalario de Ferrol, Hospital Arquitecto-MarcideNovoa Santos, A Coruña, España ∗ Autor para correspondencia. Correo electrónico: [email protected] (V. Prado Robles). Rev Psiquiatr Salud Ment (Barc.) 2011;4(2):111–112 www.elsevier.es/saludmental AGENDA Encuentros en Psiquiatría 6ª Reunión Nacional de Medicina de la Adicción Sevilla, 1 y 2 de abril de 2011 Inscripción: Tempotours Congresos S.L. C/ Reyes Católicos, 12 14001-Córdoba Tel.: 957 484 883 Fax. 957 482 358 Correo electrónico: [email protected] http://www.encuentrosenpsiquiatria.com Barcelona, 28 Abril de 2011 Inscripciones: Market in red Dpto. Eventos Josep Tarradellas 84-88, 4º2ª 08029 Barcelona Correo electrónico: [email protected] http://www.medicina-adiccion.com/ 13th International Congress on Schizophrenia Research Colorado Springs (EEUU), 2-6 Abril de 2011 International Congress on Schizophrenia Research 5323 Harry Hines Boulevard Dallas, TX 75390-9127 Tel.: 214 645 2790 Fax.: 214 645 2786 Correo electrónico: [email protected] http://www.schizophreniacongress.org/ XXXVIII Jornadas Nacionales Socidrogalcohol Madrid, 7-9 Abril de 2011 Organiza: Sociedad Científica Española de Estudios sobre el Alcohol, el Alcoholismo y las otras Toxicomanías (SOCIDROGALCOHOL). Avda. de Vallcarca 180 08023 Barcelona Tel/Fax: +34 93 210 38 54 Correo electrónico: [email protected] http://www.socidrogalcohol.org/ XVIII Symposium Internacional sobre actualizaciones y controversias en Psiquiatría Barcelona, 7-8 Abril de 2011 Secretaría técnica: GEYSECO, S.L. Marina, 27 Bajos (Villa Olímpica) 08005 Barcelona (SPAIN) Tel. (+34) 93 221 22 42 Fax. (+34) 93 221 70 05 Correo electrónico: [email protected] http://www.geyseco.es doi:10.1016/j.rpsm.2011.06.002 IV Congreso Nacional de la Asociación Española de Psiquiatría Privada Bayona (Pontevedra), 29-30 Abril de 2011 Secretaría técnica: MBKARMA c/ Caracas, 3 - 36203 Vigo Tel: 986 44 31 71 Fax: 986 44 60 51 Correo electrónico: [email protected] http://www.aseppbaiona.com/ 164th Annual Meeting APA Honolulu (Estados Unidos), 14-18 Mayo de 2011 American Psychiatric Association Annual Meeting 1000 Wilson Blvd, Suite 1825 Arlington, VA 22209 Tel.: 703-907-7300 or 1-888-357-7924 Fax.: 703-907-1097 Correo electronico: [email protected] http://www.psych.org/annualmeeting 10º World Congress of Biological Psychiatry Praga, 29 Mayo - 2 Junio de 2011 Congress and Exhibition Office Hanser & Co GmbH Zum Ehrenhain 34 22885 Barsbüttel, Germany Tel.: +49 – 40 – 670 88 20 Fax: +49 – 40 – 670 32 83 Correo electrónico: [email protected] http://www.wfsbp-congress.org/ 112 56 Congreso de la AEPNYA (Asociación Española de Psiquiatría del Niño y Adolescente). Alicante, 2-4 Junio de 2011 Secretaría Técnica: Viajes Hispania, S.A. Avda. Maisonnave, 11 7ª · 03003 - Alicante Tel: 965 22 83 93 Correo electrónico: [email protected] http://alicante2011.aepnya.org/ VIII Curso Fases iniciales de los trastornos psicóticos Oviedo, 9 Junio de 2011 Secretaría Científica: Área de Psiquiatría Universidad de Oviedo. CIBERSAM Julián Clavería 6 E-33006 Oviedo Tel/fax: 985 10 35 53 Correo electrónico: [email protected] http://www.unioviedo.es/psiquiatria Agenda 46002 - Valencia Tel.: 963 130 027 Fax: 963 130 120 Correo electrónico: [email protected] http://www.setox.org/frm/Inicio.aspx V Jornada del Colegio de Psiquiatras Eméritos Salamanca, 17-18 Junio de 2011 VI Curso Internacional de Psiquiatría y Sexualidad. “Métodos de intervención en Patología Sexual”. Salamanca, 23-25 Junio de 2011 Secretaría Técnica: Ágora Ciencia. Tel.: 609 755 929 Correo electrónico: [email protected] Debates en Psiquiatría VII Conferencias POST-APA 2011 Oviedo, 10-11 Junio de 2011 Área de Psiquiatría - Universidad de Oviedo - CIBERSAM Julián Clavería 6 33006 Oviedo Tel. +34 985 10 3553-3552-4219 Fax +34 985 10 3553-3552 Correo electrónico: [email protected] http://www.unioviedo.es/psiquiatria Barcelona, 15 Junio / Madrid, 29 Junio de 2011 Barcelona: Auditorio AXA Avda. Diagonal, 547 Madrid: Palacio de Congresos Paseo de la Castellana, 99 http://www.unioviedo.es/psiquiatria/congresos/ programas/2011/VIIConferenciaPostAPA11.pdf XIV Congreso de la SET (Sociedad Española de Toxicomanías) 73rd Annual Meeting College on Problems of Drug Dependence Bilbao, 8-10 Junio de 2011 SET - C/ San Vicente, nº 85 - Pª 11 Hollywood, Florida (EEUU), 18-23 Junio de 2011 http://www.cpdd.vcu.edu/