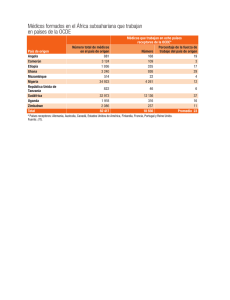
MODULO DE FARMACOLOGIA.
Anuncio

MODULO DE FARMACOLOGIA. POR: JOSE MIGUEL SANCHEZ BLANCO LICENCIADO EN QUIMICA. UNIVERSIDAD DISTRITAL. QUIMICO FARMACEUTICO. UNIVERSIDAD NACIONAL. ESPECIALISTA EN MICROBIOLOGIA MÉDICA. UNIVERSIDAD JAVERIANA. MAGISTER EN DOCENCIA. UNIVERSIDAD DE LA SALLE BOGOTA D.C 2007 UNIVERSIDAD NACIONAL ABIERTA Y A DISTANCIA UNAD. TABLA DE CONTENIDO INDICE. INTRODUCCIÓN. UNIDAD DIDACTICA DIDACTICA 1: PRINCIPIOS GENERALES DE FARMACOLOGIA. CAPITULO 1. GENERALIDADES Y CONCEPTOS BÁSICOS DE LA FASE BIOFARMACEUTICA Y FARMACOCINETICA. 1.1 FASE BIOFARMACEUTICA. 1.1.1. DESINTEGRACIÓN DE LA FORMA FARMACÉUTICA. 1.1.2. DISGREGACION DE LA FORMA FARMACÉUTICA. 1.1.3. DISOLUCION DEL FARMACO. 1.2. FASE FARMACOCINETICA. 1.2.1. VARIABLES FARMACOCINÉTICAS. 1.2.1.1. VOLÚMEN DE DISTRIBUCIÓN Vd. 1.2.1.2. ELIMINACIÓN DEL FARMACO PARA PACIENTE SIN COMPROMISO RENAL (Ke) 1.2.1.3. VIDA MEDIA DEL FARMACO (ττ1/2). 1.2.2. PROCESOS FARMACOCINETICOS EN FARMACOS MULTICOMPARTIMENTALES. 1.2.3. ABSORCION DE FARMACOS. 1.2.3.1. VARIABLES QUE AFECTAN LA ABSORCION. 1.2.3.1.1. PASO A TRAVÉS DE LAS MEMBRANAS BIOLÓGICAS: LA MEMBRANA CELULAR. 1.2.3.1.1.1. FUNCIONES DE LA M.C : 1.2.3.1.1.2. ESTRUCTURA DE LA M.C: MODELO DEL MOSAICO FLUIDO. 1.2.3.1.1.3. TRANSPORTE A TRAVÉS DE LA MEMBRANA CELULAR. 1.2.3.1.1.3.1. TRANSPORTE PASIVO. 1.2.3.1.1.3.2. TRANSPORTE ACTIVO. 1.2.3.2. ASPECTOS FISIOLÓGICOS. 1.2.3.3. PROPIEDADES FISICOQUÍMICAS DEL FÁRMACO (pH, NATURALEZA DEL FÁRMACO, SOLUBILIDAD, COEFICIENTE DE REPARTO). 1.2.3.3.1. pH DEL MEDIO. 1.2.3.3.2. NATURALEZA DEL FÁRMACO. 1.2.3.3.3. SOLUBILIDAD. 1.2.3.3.4. COEFICIENTE DE REPARTO Cr. 1.2.3.3.5. INTERACCIONES. 1.2.3.3.6. BIODISPONIBILIDAD. 1.2.4. DISTRIBUCION DE FARMACOS. 1.2.4. DISTRIBUCION DE FARMACOS. 1.2.4.1. FACTORES QUE AFECTAN LA DISTRIBUCION DE FARMACOS. 1.2.4.1.1. VOLUMEN APARENTE DE DISTRIBUCIÓN Vd. 1.2.4.1.2. UNIÓN A PROTEÍNAS PLASMÁTICAS. 1.2.4.2. ESQUEMA DE LA UNIÓN A PROTEÍNAS. 1.2.5. BIOTRANSFORMACION DE FARMACOS. 1.2.5.1. REACCIONES DE FASE I. 1.2.5.2. REACCIONES DE FASE II. 1.2.5.3. INDUCTORES E INHIBIDORES ENZIMATICOS. 1.2.5.4. ESQUEMA DE BIOTRANSFORMACION HEPATICA. 1.2.6. ELIMINACION DE FARMACOS Y/O SUS METABOLITOS. 1.2.6.1. LA FILTRACIÓN GLOMERULAR. 1.2.6.2. SECRECIÓN TUBULAR. 1.2.6.3. REABSORCIÓN TUBULAR. 1.2.6.4. ACLARAMIENTO RENAL, DEPURACION O CLEARANCE. 1.2.6.5. CIRCULACION ENTERO-HEPATICA. 1.2.7. FACTORES FISIOLOGICOS QUE MODIFICAN LA FARMACOCINETICA. CAPITULO 2. FASE FARMACODINAMICA. 2.1 RECEPTOR FARMACOLÓGICO. 2.2. PARAMETROS DE LA INTERACCIÓN FÁRMACO- RECEPTOR. 2.2.1. AFINIDAD. 2.2.2. EFICACIA (ACTIVIDAD INTRINSECA). 2.2.2.1. ESQUEMA DE AFINIDAD Y EFICACIA DEL FARMACO. 2.2.2.2 ESQUEMA DE AFINIDAD DEL FARMACO SIN EFICACIA. 2.2.3. RELACION FARMACO – RECEPTOR. 2.2.4. ACCION FARMACOLOGICA. 2.2.4.1. ACCION FARMACOLOGICA POR ESTIMULACION. 2.2.4.2. ACCION FARMACOLOGICA POR DEPRESION O INHIBICION. 2.2.4.3. ACCION FARMACOLOGICA POR IRRITACION. 2.2.4.4. ACCION FARMACOLOGICA POR REEMPLAZO. 2.2.4.5. ACCION FARMACOLOGICA ANTI INFECCIOSA O QUIMIOTERAPEUTICA. 2.2.5 EFECTO FARMACOLOGICO. 2.3. UBICACIÓN DE LOS RECEPTORES. 2.3.1. SEGUNDOS MENSAJEROS. 2.3.2. RECEPTORES POSTSINÁPTICOS. 2.3.3. RECEPTORES PRESINÁPTICOS (AUTORRECEPTORES). 2.4. TIPOS DE REGULACION DE LOS RECEPTORES. 2.4.1. “DOWN REGULATION” O REGULACIÓN EN BAJA. 2.4.2. “UP REGULATION” O “REGULACIÓN EN ALTA. 2.4.3. REGULACIÓN HOMOESPECÍFICA. 2.4.4. REGULACIÓN HETEROESPECÍFICA O TRANS-REGULACIÓN. 2.5. MECANISMOS DE REGULACIÓN DE LOS RECEPTORES. 2.5.1. EN EL PROPIO RECEPTOR. 2.5.2. INTERNALIZACIÓN DE LOS RECEPTORES. 2.6. MECANISMO DE ACCION DE LOS FARMACOS (MAC). 2.6.1. MAC A NIVEL DE RECEPTORES. 2.6.2. MAC SOBRE ENZIMAS. 2.6.3. MAC SOBRE BOMBAS. 2.6.4. MAC SOBRE CANALES. 2.6.5. MAC DE FARMACOS POR SUS PROPIEDADES FISICOQUIMICAS. 2.6.5.1. FARMACOS CON MAC OSMOTICO. 2.6.5.2. MAC DE AGENTES QUELANTES. 2.6.5.3. MAC POR INCORPORACION FRAUDULENTA – FALSOS SUSTRATOS. 2.6.5.4. MAC POR NEUTRALIZACION QUIMICA. 2.7. REACCIONES A LOS FARMACOS. 2.7.1. REACCIONES ADVERZAS A MEDICAMENTOS RAM. 2.7.2. EFECTOS INDESEABLES. 2.7.2.1. EFECTO COLATERAL. 2.7.2.2. EFECTO SECUNDARIO. 2.7.2.3. EFECTO IDIOSINCRATICO. 2.7.2.4. EFECTOS TOXICOS (SOBRE DOSIS). 2.7.2.5. EFECTOS ALERGICOS. 2.7.2.6. EFECTO DE TOLERANCIA. 2.7.2.7. EFECTOS CARCINOGENICOS Y TERATOGENICOS. 2.7.3. EFECTO PLACEBO (COMPLACER). 2.7.4. EFECTO NOCEBO. 2.7.5. INDICACION DE UN FARMACO. 2.7.6. CONTRAINDICACION Y PRECAUCION DE UN FARMACO. 2.7.7. MARGEN DE SEGURIDAD. 2.8. INTERACCIONES ENTRE FARMACOS. 2.8.1. SINERGISMO. 2.8.1.1. SINERGISMO DE SUMACION. 2.8.1.2. SINERGISMO DE POTENCIACION. 2.8.1.3. SINERGISMO DE FACILITACION. 2.8.2. ANTAGONISMO. 2.8.2.1. ANTAGONISMO COMPETITIVO. 2.8.2.2. ANTAGONISMO NO COMPETITIVO. 2.8.2.3. ANTAGONISMO FISIOLOGICO. 2.8.2.4. ANTAGONISMO QUIMICO. 2.8.3. POTENCIA DE UN FARMACO. 2.8.4. EFICACIA DE UN FARMACO. 2.8.5. EFECTIVIDAD DE UNFARMACO. 2.8.6. EFICIENCIA DE UNFARMACO. CAPITULO 3. LIQUIDOS, ELECTROLITOS Y DILUCIONES. 3.1. GENERALIDADES. 3.1.1. ABSORCION DE LIQUIDOS Y ELECTROLITOS (SODIO) 3.1.2. ALGUNAS SUSTANCIAS QUE AUMENTAN LA ABSORCIÓN INTESTINAL E INHIBEN LA SECRECIÓN. 3.1.3. ALGUNAS SUSTANCIAS SECRECIÓN. QUE DISMINUYEN LA ABSORCIÓN Y ESTIMULAN LA 3.2. EL AGUA. 3.2.1. AGUA EN EL LIC. 3.2.2. AGUA EN EL LEC. 3.2.2.1. EL INTERSTICIAL. 3.2.2.2. EL INTRAVASCULAR. 3.2.3. COMPOSICION QUIMICA DE LOS LIQUIDOS EN LOS LIC Y LOS LEC. 3.2.3.1. COMPOSICION EN EL LIC. 3.2.3.2. COMPOSICION EN EL LEC. 3.2.4 TIPOS DE FLUIDOS. 3.2.4.1. MEDIO ISOTONICO. 3.2.4.2. MEDIO HIPOTONICO. 3.2.4.3. MEDIO HIPERTONICO. 3.2.5. PRESION OSMOTICA. 3.2.5.1. SOLUCIONES ISOTONICAS (ISOSMOLARES). 3.2.5.2. SOLUCIONES HIPOTONICAS (HIPOSMOLARES). 3.2.5.3. SOLUCIONES HIPERTONICAS (HIPEROSMOLARES). 3.2.5.4. CALCULO DE LA OSMOLARIDAD DE LAS SOLUCIONES. 3.3. LOS ELECTROLITOS. 3.3.1. GENERALIDADES. 3.3.2. ELECTROLITOS CATIONICOS. + 3.3.2.1. SODIO Na . 3.3.2.1.1. HIPONATREMIA. 3.3.2.1.2. HIPERNATREMIA. + 3.3.2.2. POTASIO K . 3.2.2.1. HIPOPOTASEMIA O HIPOKALEMIA. 3.2.2.2. HIPERCALCEMIA O HIPERKALEMIA. ++ 3.2.3. EL CALCIO Ca . 3.2.3.1. HIPOCALCEMIA. 3.2.3.2. HIPERCALCEMIA. ++ 3.2.4. MAGNESIO Mg . 3.2.4.1. HIPOMAGNESEMIA. 3.2.4.2. HIPERMAGNESEMIA. 3.3. ELECTROLITOS ANIONICOS. - 3.3.1. ION CLORURO Cl . -3 3.3.2. ION FOSFATO PO4 . 3.3.2.1. HIPOFOSFATEMIA. 3.3.2.2. HIPERFOSFATEMIA. 3.4. DILUCIONES. 3.4.1. PESO MOLECULAR. 3.4.2. EQUIVALENTE GRAMO. 3.5. CALCULOS EN DILUCIONES. 3.5.1. CALCULO DE CONCENTRACIÓN FINAL EN UNA MEZCLA. 3.5.2. PREPARACION DE SOLUCIONES. 3.5.3. CALCULO CON MILIEQUIVALENTES. 3.5.4. CALCULO DE OSMOLARIDAD. AUTOEVALUACION Y CONSULTA DE LA UNIDAD DIDACTICA 1. UNIDAD DIDACTICA 2. INTERACCIONES FARMACO – RECEPTOR, FARMACOLOGIA DE LOS ANALGESICOS, ANTIARTRITICOS, ANTIGOTOSOS Y GASTROINTESTINAL. CAPITULO 1. FUNDAMENTOS DE RECEPTORES FARMACOLOGICOS. 1.1. GENERALIDADES. 1.2. ENLACES FARMACO – RECEPTOR. 1.2.1. ENCUENTRO FARMACO – RECEPTOR. 1.2.2. PROPIEDADES DEL FARMACO RESPECTO A SU RECEPTOR. 1.2.3. EFECTOS ALOSTÉRICOS. 1.2.4. ACTIVACION DE LA CASCADA DE SEGUNDOS MENSAJEROS. 1.3. LA NEURONA 1.3.1. NEUROTRANSMISORES. 1.3.2. TRANSMISIÓN DEL IMPULSO NERVIOSO. 1.4. SISTEMA NERVIOSO AUTÓNOMO. 1.4.1. SISTEMA NERVIOSO SIMPÁTICO. 1.4.2. SISTEMA NERVIOSO PARASIMPÁTICO. 1.5. CLASIFICACION DE LOS RECEPTORES. 1.5.1. RECEPTORES ADRENERGICOS. 1.5.1.1. RESPUESTAS EN LOS RECEPTORES α POSTSINAPTICOS (α1). 1.5.1.2. RESPUESTAS EN LOS RECEPTORES α2. 1.5.1.3. RESPUESTAS EN LOS RECEPTORES β. 1.5.1.3.1. RESPUESTAS EN LOS RECEPTORES β1. 1.5.1.3.2. RESPUESTAS EN LOS RECEPTORES β2. 1.5.2. RECEPTORES DOPAMINERGICOS Y DOPAMINA DA. FARMACOLOGIA 1.5.2.1. RECEPTORES CENTRALES DE DA. 1.5.2.1.1. AGONISTAS DE LOS RECEPTORES CENTRALES DE DA. 1.5.2.1.2. ANTAGONISTAS DE LOS RECEPTORES CENTRALES DE DA. 1.5.2.2. RECEPTORES PERIFERICOS DE DA. 1.5.3. RECEPTORES SEROTONINERGICOS Y SEROTONINA 5-HT. 1.5.3.1. AGONISTAS SEROTONINERGICOS. 1.5.3.2. ANTAGONISTAS SEROTONINERGICOS. 1.5.4. RECEPTORES COLINERGICOS. 1.5.4.1. RECEPTORES NICOTINICOS. 1.5.4.2. RECEPTORES MUSCARINICOS. 1.5.5. AGENTES ANTICOLINERGICOS. 1.5.5.1. FARMACOS ANTIMUSCARÍNICOS, ANTIESPASMODICOS, PARASIMPATICOLÍTICOS (ANTIULCEROSOS). 2.5.5.2. ANTAGONISTAS DE LOS RECEPTORES NICOTINICOS. 1.5.5.2.1. BLOQUEANTES GANGLIONARES. 1.5.5.2.2. BLOQUEANTES NEUROMUSCULARES. 1.5.5.2.2.1. COMPETITIVOS O ESTABILIZANTES. 1.5.5.2.2.2. AGENTES DESPOLARIZANTES. 1.5.6. RECEPTORES DE PEPTIDOS Y AMINOACIDOS. CAPITULO 2. FARMACOLOGIA DE LOS ANALGESICOS, DE LOS FARMACOS CONTRA LA ARTRITIS Y LA GOTA. 2.1. LAS PROSTAGLANDINAS PGs. 2.1.1. ALGUNAS FUNCIONES DE LAS PROSTAGLANDINAS. 2.1.2. ALGUNAS FUNCIONES DEL TROMBOXANO A2 TXA2. 2.2. LOS AINES. 2.2.1. AINES CLASICOS. 2.2.1.1. SALICILATOS. 2.2.1.2. DERIVADO DEL PARA – AMINO FENOL. 2.2.1.3. DERIVADOS DEL ACIDO ACETICO. 2.2.1.4. DERIVADOS DEL ACIDO PROPIONICO. 2.2.1.5. FENAMATOS. 2.2.1.6. DERIVADOS DE ACIDOS ENOLICOS O DERIVADOS DEL OXICAM. 2.2.1.7. DERIVADOS DE LA PIRAZOLONA. 2.2.2. INHIBIDORES DE LA COX2. 2.2.2.1. COXIBS. 2.2.2.2. MELOXICAM. 2.3. ANALGESICOS OPIOIDES, HIPNO – ANALGESICOS O ANALGESICOS OPIACEOS. 2.3.1. GENERALIDADES. 2.3.2. RECEPTORES OPIACEOS. 2.3.2.1. RECEPTOR mú µ. 2.3.2.1.1. AGONISTAS µ. 2.3.2.1.2. ANTAGONISTAS DE LOS RECEPTORES µ. 2.3.2.1.3. AGONISTAS/ANTAGONISTAS DEL RECEPTOR µ. 2.3.2.2. RECEPTOR Kappa (κ). 2.3.2.3. RECEPTOR delta (δ). 2.3.2.4. RECEPTORES sigma (σ). 2.4. FARMACOLOGIA DE LOS FARMACOS CONTRA LA ARTRITIS REUMATOIDE Y LA GOTA. 2.4.1. FÁRMACOS ANTIRREUMÁTICOS ENFERMEDAD (FARME). 2.4.1.1. SALES DE ORO. 2.4.1.2. CLOROQUINA. 2.4.1.3. SULFASALACINA. 2.4.1.4. METOTREXATO. 2.4.1.5. AZATIOPRINA. MODIFICADORES DEL CURSO DE LA 2.4.1.6. PENICILAMINA. 2.4.1.7. CORTICOIDES. 2.4.2. FARMACOLOGIA DE LOS AGENTES UTILIZADOS PARA EL GOTA. 2.4.2.1. TRATAMIENTO DE LA GOTA AGUDA. 2.4.2.1.1. AINES EN TRATAMIENTO PARA LA GOTA. 2.4.2.1.2. LA COLCHICINA. 2.4.2.2. GOTA CRÓNICA. CAPITULO 3. FARMACOLOGIA GASTROINTESTINAL. 3.1. ANTIULCEROSOS. 3.1.1. AGENTES NEUTRALIZANTES O ANTIACIDOS. 3.1.1.1. SISTÉMICOS. 3.1.1.2. NO SISTÉMICOS. 3.1.2. ANTIHISTAMINICOS H2. + + 3.1.3. INHIBIDORES DE LA BOMBA K /H ATPasa. 3.1.4. PROTECTORES DE LA MUCOSA GASTRODUODENAL. 3.1.5. DERIVADOS DE PROSTAGLANDINAS. 3.2. COLAGOGOS. 3.3. COLERETICOS. 3.4. ANTIEMETICOS. 3.5. FÁRMACOS QUE MODIFICAN LA MOTILIDAD INTESTINAL. 3.5.1. ANTIDIARREICOS. 3.5.1.1. OPIOIDES. 3.5.1.2. AGENTES ABSORBENTES. 3.5.1.3. FÁRMACOS ANTICOLINÉRGICOS. 3.5.2. LAXANTES O CATARTICOS. TRATAMIENTO DE LA 3.5.2.1. LAXANTES QUE INCREMENTAN LA MASA O EL VOLUMEN. 3.5.2.2. LAXANTES SALINOS Y OSMÓTICOS. 3.5.2.3. LAXANTES ESTIMULANTES DE LA MUCOSA O "IRRITANTES". 3.5.2.4. LAXANTES SURFACTANTES O DETERGENTES. AUTOEVALUACION Y CONSULTA DE LA UNIDAD DIDACTICA DOS. UNIDAD DIDACTICA 3. FARMACOLOGIA CARDIOVASCULAR. CAPITULO 1. CONCEPTOS BASICOS Y ANTIHIPERTENSIVOS. 1.1. CONCEPTOS BASICOS 1.1.1. GENERALIDADES. 1.1.2. SISTEMA RENINA-ANGIOTENSINA-ALDOSTERONA. 1.2. ANTIHIPETENSIVOS. 1.2.1. TRATAMIENTO NO FARMACOLÓGICO. 1.2.2. TRATAMIENTO FARMACOLÓGICO. 1.2.2.1. DIURETICOS. 1.2.2.1.1. TIAZIDAS. 1.2.2.1.2. DIURÉTICOS DE ASA (DE TECHO ALTO). 1.2.2.1.3. AHORRADORES DE POTASIO ANTAGONISTAS DE ALDOSTERONA. + 1.2.2.1.4. AHORRADORES DE POTASIO INHIBIDORES DEL CANAL DE Na DEL EPITELIO RENAL. 1.2.2.2. β- BLOQUEADORES, ANTAGONISTAS β-ADRENÉRGICOS O BLOQUEANTES BETA-ADRENÉRGICOS. 1.2.2.3. INHIBIDORES DE LA ENZIMA CONVERTIDORA DE ANGIOTENSINA (IECA) Y ANTAGONISTAS DE LOS RECEPTORES DE ANGIOTENSINA II (ARA II). 1.2.2.4. BLOQUEADORES DE LOS CANALES DE CALCIO. 1.2.2.4.1. FENILALQUILAMINAS. 1.2.2.4.2. DIHIDROPIRIDINAS. 1.2.2.5. VASO DILATADORES DIRECTOS. 1.2.2.5.1. NITROPRUSIATO DE SÓDIO. 1.2.2.5.2. HIDRALACINA. 1.2.2.5.3. ISOSORBIDE. 1.2.2.6. ANTIHIPERTENSIVOS DE ACCION CENTRAL. 1.2.2.6.1. METILDOPA. 1.2.2.6.2. CLONIDINA. 1.2.2.7. TRATAMIENTO DE LA HIPERTENSIÓN EN LA GESTACIÓN. CAPITULO 2. SINDROMES CORONARIOS Y ANTIARRITMICOS. 2.1. GENERALIDADES Y TRATAMIENTO DE LA ANGINA. 2.1.1. VARIANTE (PRINZMETAL). 2.1.2. DE ESFUERZO. 2.1.3. INESTABLE. 2.1.4. ESTABLE. 2.1.5. FÁRMACOS EN LA INSUFICIENCIA CARDÍACA. 2.2. ANTIARRÍTMICOS. 2.2.1. PRE - CONCEPTOS IMPORTANTES. 2.2.2. TRATAMIENTO DE ARRITMIAS. 2.2.2.1. FIBRILACIÓN AURICULAR. 2.2.2.2. FLÚTER AURICULAR. 2.2.2.3. TAQUICARDIA SUPRAVENTRICULAR. 2.2.2.4. TAQUICARDIA VENTRICULAR. 2.2.2.5. BRADIARRITMIAS. 2.2.2.6. PARO CARDÍACO. 2.3. ASPECTOS FARMACOLOGICOS DE LOS ANTIARRITMICOS. 2.3.1. DIGOXINA. 2.3.2. EPINEFRINA O ADRENALINA. 2.3.3. LIDOCAÍNA. 2.3.4. PROCAINAMIDA. 2.3.5. QUINIDINA. CAPITULO 3. FARMACOS ANTIAGREGANTES PLAQUETARIOS, ANTICOAGULANTES. 3.1. COAGULACIÓN SANGUÍNEA. 3.2. ANTIAGREGANTES PLAQUETARIOS. 3.2.1. ASA. 3.2.2. TICLOPIDINA. 3.2.3. CLOPIDOGREL. 3.3. TROMBOLITICOS O FIBRINOLITICOS. 3.3.1. TENECTEPLASE Y RETEPLASE. 3.3.2. ALTEPLASE (rTPA). 3.3.3. ESTREPTOKINASA (SK). 3.4. ANTICOAGULANTES. 3.4.1. HEPARINAS. 3.4.1.1. NO FRACCIONADAS (HNF). 3.4.1.2. DE BAJO PESO MOLECULAR (HBPM). 3.4.2. CUMARINAS. AUTOEVALUACION Y CONSULTA DE LA UNIDAD DIDACTICA 3. REFERENCIAS BIBLIOGRAFICAS FIBRINOLITICOS Y INTRODUCCION. En el ejercicio docente y en el de estudiante, es muy frecuente escuchar: ...y cómo hago para aprenderme todos esos nombres? La verdad, no hay una fórmula mágica, aunque la respuesta es muy simple: ¡la lectura constante! Esta ciencia como muchas otras, hace el llamado imperativo a la consulta, a la dedicación, al análisis, a las relaciones entre preconceptos de la fisiología, la anatomía, la bioquímica, la química, la biología, y la farmacia general, entre otras. Lo anterior implica que el solo hecho de aprender un conjunto de nombres por si mismos no es farmacología, pues de esa manera, se acabará por hacer inalcanzable su aprehensión. Tal y como se expresa, es un tema demasiado extenso para ser abordado en este módulo guía. Simplementemente este es un medio introductorio a la farmacología, que por lo demás NO puede reemplazar la consulta de material especializado como revistas médicas, revistas de farmacia hospitalaria o revistas de las organizaciones internacionales de farmacología. Lo anterior, por no sólo mencionar las grandes obras que en este sentido se pueden encontrar como las farmacologías de Gooman and Gilman, Katzung, Ran y en general en cualquier texto relacionado con el tema, que se consulte será parte de la solución a la pregunta inicialmente planteada. Este texto guía se ha dividido en tres unidades; en la primera “PRINCIPIOS GENERALES DE FARMACOLOGIA”, se brindan elementos básicos de las fases por las cuales pasan los fármacos y se termina con un aspecto importante como son las diluciones, máxime que es un aspecto relevante en el sistema de medicamentos en dosis unitaria. En la segunda unidad FARMACOLOGIA DE ANTIGOTOSOS Y “INTERACCIONES LOS FARMACO ANALGESICOS, – RECEPTOR, ANTIARTRITICOS, FARMACOLOGIA GASTROINTESTINAL” se brindan elementos de la dinámica fármaco – receptor que permitirá comprender y asimilar de una manera sistemática y relacionada los aspectos de la farmacología de los diversos grupos de sustancias terapéuticas. En la última unidad, se tratan de una manera somera, algunos de los temas complejos de “FARMACOLOGIA CARDIOVASCULAR”. En todo caso, este texto no es más que la invitación a enfrentar la farmacología con los siguientes elementos que le darán EXITO: Fijarse el propósito de querer aprender. Alegría de saber que mejora cada vez más su competencia. Replantear viejos saberes y preconceptos (tener mente abierta). Mantener la disposición para la consulta. Amar lo que se hace y pensar hasta donde puede llegar a hacer. Consultar y profundizar en los diversos temas. Ofrecer cada día un espacio para el estudio. El autor. UNIDAD DIDACTICA 1: PRINCIPIOS GENERALES DE FARMACOLOGIA. CAPITULO 1. GENERALIDADES Y CONCEPTOS BÁSICOS DE LA FASE BIOFARMACEUTICA Y FARMACOCINETICA. "Pharmakon", es la raíz griega donde proviene lo relacionado con fármaco, remedio, veneno o bebedizo. Un acercamiento a una definición de farmacología podría ser: “es la ciencia que estudia el comportamiento de los fármacos dentro de un ser viviente”, también se puede definir como “la ciencia que estudia las interacciones entre sistemas vivos y las moléculas”, especialmente los agentes xenobióticos. La farmacología es una ciencia integrada con otras, puesto que requiere conocimientos básicos en: Biología (biología celular). Morfofisiología (ubicación y funcion de blancos farmacológicos). Química (general y orgánica, debido a las condiciones de pH, ionización, pKa de los fármacos y disoluciones propias de la adecuación y preparación de sistemas de dosis). Bioquímica (para el entendimiento más específico de la interacción entre los fármacos y sus blancos). Es importante comprender que el efecto producido por un fármaco es el resultado de una serie de eventos que ocurren en el organismo luego de su administración en una forma farmacéutica (F.F). Los efectos producidos por los diferentes medicamentos no alcanzan la misma duración, cada efecto farmacológico tiene un tiempo de latencia, tiene un máximo de efecto y también una duración determinada. Este tiempo de latencia entre la administración del medicamento y las manifestaciones iniciales del efecto se determina por: la vía de administración, la velocidad de absorción, distribución y la biotransformación del medicamento. El máximo efecto se alcanza cuando la concentración del principio activo llega a su máximo valor en el sitio de acción farmacológica y la duración de esta depende de la velocidad de biotransformación y eliminación del principio activo y/o sus metabolitos. Si bien es cierto, gran parte de los eventos se desarrollan simultáneamente, se pueden dividir en tres fases que son: Fase biofarmacéutica. Fase farmacocinética y Fase farmacodinámica. 1.1 FASE BIOFARMACEUTICA. La fase biofarmacéutica comprende aquellos procesos desde el momento de ser administrado hasta la liberación y disolución del Principio Activo, desde la forma farmacéutica, para dejarlo a disposición del organismo. Se puede afirmar que este proceso esta determinado por la tecnología con la cual se fabricó el medicamento, por ejemplo la dureza de compresión. De tal manera que al ser administrada una F.F vía oral, deben ocurrir una serie de tres (3) eventos que pueden ser simultáneos como: DESINTEGRACIÓN DE LA FORMA FARMACÉUTICA. DISGREGACION DE LA FORMA FARMACÉUTICA. DISOLUCION DEL FARMACO 1.1.1. DESINTEGRACIÓN DE LA FORMA FARMACÉUTICA. Se trata de la fragmentación de la F:F en partes más pequeñas o hasta gránulos al hacer contacto con un medio disolvente, generalmente el jugo gástrico o también puede ser en un medio externo al organismo como es el caso de lo ocurrido con las tabletas efervescentes en medio acuoso. DESINTEGRACIÓN MEDIO SOLVENTE F.F GRANULOS FORMADOS 1.1.2. DISGREGACION DE LA FORMA FARMACÉUTICA. La disgregación corresponde a la reducción de los partículas aun más pequeñas DISGREGACION MEDIO SOLVENTE gránulos formados en 1.1.3. DISOLUCION DEL FARMACO. Es el evento en el cual las las partículas del fármaco son de tamaño molecular (soluto) y se encuentran dispersas entre las moléculas del disolvente. Observadas a través del microscopio, las disoluciones aparecen homogéneas y el soluto no puede ser separado por filtración. Formación de la solución a nivel gástrico. en Intestino delgado o en un recipiente Solución homogénea Es claro que formas farmacéuticas que ya se encuentran en presentan fase biofarmacéutica. A continuación, se presenta dicha fase frente a algunas F:F: Forma Farmacéutica Sólidos x comprimidos Granulados en gelatina dura Líquidos en gelatina blanda Soluciones liquidas emulsiones FASE BIOFARMACEUTICA Desintegración Disgregación Disolución Si ocurre Si ocurre Si ocurre Si ocurre Si ocurre Si ocurre Si ocurre No ocurre No ocurre No ocurre No ocurre No ocurre No ocurre No ocurre Si ocurre No ocurre No ocurre Si ocurre suspensiones solución no x Excepto las tabletas con sistemas OROS o push-pull efervescentes. (Podría citar algunas F.F con este sistema?) Después de esta fase, el fármaco se dispone a los dos eventos siguientes como son las fases FARMACOCINETICA y FARMACODINAMICA. 1.2. FASE FARMACOCINETICA. La fase farmacocinética se puede definir de una manera muy simple como “todos aquellos eventos que el organismo realiza sobre el fármaco”, de tal manera, que comprende todos los procesos que determinan la concentración del fármaco en el plasma, órganos y tejidos, tales procesos son: Absorción. Distribución. Metabolismo o biotransformación y Eliminación del fármaco. Y en algunos textos también se considera la liberación del fármaco. Antes de revisar algunos aspectos de cada uno de los procesos de la fase farmacocinética, es primordial abordar algunos de los constructos teóricos sobre los cuales se fundamenta esta fase y que permitirá adoptar una actitud reflexiva frente a las dosis llamadas estándar, sin tener presente algunos aspectos como: Función renal. Edad. Comportamiento farmacocinético propio del fármaco. Género. 1.2.1. VARIABLES FARMACOCINÉTICAS. 1.2.1.1. VOLÚMEN DE DISTRIBUCIÓN Vd. Se define como el volúmen de líquido corporal en el cual aparentemente se disuelve el fármaco. Se calcula mediante la ecuación: Do Vd = ---------------Co Donde: Vd= volumen de distribución del fármaco en unidades litro L. Do= dosis administrada en mg. Co= concentración plasmática del fármaco en mg/L También puede ser calculado utilizando el coeficiente de distribución Vd´ reportado en los textos, mediante la expresión : Vd = Vd´x W Donde: Vd´ es reportada en los textos y tiene como unidades L/kg. W= peso (en realidad masa) del paciente en Kg. 1.2.1.2. ELIMINACIÓN DEL FARMACO PARA PACIENTE SIN COMPROMISO RENAL (Ke) Representa la eliminación total del fármaco desde el cuerpo; incluye la eliminación por excreción urinaria, biliar, por biotransformación y todos los mecanismos posibles de remoción del fármaco desde el organismo. 1.2.1.3. VIDA MEDIA DEL FARMACO (τ1/2). No es exclusiva para un orden farmacocinético determinado, es una constante biológica propia del fármaco que sufre variaciones con el aumento de concentración del fármaco al exceder determinadas dosis, lo cual cambia la cinética al pasar de un orden a otro. Otros factores que influencian la vida media del fármaco son: La edad. Funcionamiento renal y hepático. 1.2.2. PROCESOS FARMACOCINETICOS EN FARMACOS MULTICOMPARTIMENTALES. No es el objetivo de este texto profundizar en el comportamiento “real” cinético de los diversos fármacos; sin embargo, hay que tener presente que el compromiso renal, el compromiso hepático, la dosis de fármaco y el principio activo por si mismo conducen a un determinado comportamiento farmacocinético que contradicen las prescripciones “estándar”. 1.2.3. ABSORCION DE FARMACOS. La absorción se define como el paso del fármaco desde el lugar en el cual está libre (o desde su sitio de aplicación) hasta la el compartimiento central (sangre). 1.2.3.1. VARIABLES QUE AFECTAN LA ABSORCION. Morfofisiología del sitio de absorción (paso a través de las membranas biológicas y aspectos fisiológicos). Propiedades fisicoquímicas del fármaco (Naturaleza del fármaco, solubilidad, pH, coeficiente de reparto). Interacciones. 1.2.3.1.1. PASO A TRAVÉS DE LAS MEMBRANAS BIOLÓGICAS: LA MEMBRANA CELULAR. La célula como principal unidad, es la más importante barrera y diana farmacológica, por ello es indispensable conocer su relación con el transporte de sustancias al interior, a su exterior, los conceptos de cinética, absorción, excreción, receptores, etc, todos regulados por una de sus principales estructuras: la MEMBRANA CELULAR (MC). 1.2.3.1.1.1. FUNCIONES DE LA M.C : Regular el transporte de sustancias hacia afuera o hacia adentro de la célula u Orgánelo mediante su propiedad de SEMI - PERMEABILIDAD SELECTIVA, a través de canales o poros. Permite una fijación selectiva de determinadas sustancias químicas a través de receptores que regulan diversas actividades fisiológicas. Permite la diferenciación celular Establece sitios para fijación de filamentos citoesqueléticos Admite la movilidad de células u organelos 1.2.3.1.1.2. ESTRUCTURA DE LA M.C: MODELO DEL MOSAICO FLUIDO. El modelo de la estructura de la membrana celular la propusieron J. Danielli y H. Davson ( entre 1930 a 1940), sin embargo fue modificada en 1960 por SingerNicolson como modelo de membrana de mosaico fluido. COMPOSICION: Bicapa de fosfolípidos, (fosfatidilcolina, esfingomielina, fosfatidilserina y fosfatidiletanolamina) que poseen carácter anfipático por tener una cabeza polar (hidrofílica) y unas ramificaciones o colas conformadas de ácidos grasos (hidrófobas). Proteínas periféricas e integrales. suspendidas en forma grupal o individual en la capa lipídica las cuales forman poros, canales y/o bombas que permiten el paso selectivo de sustancias al interior o exterior de la célula y generan el transporte activo. Los receptores celulares son proteínas en la superficie exterior de la célula para el reconocimiento y la unión de diversas sustancias; con excepción de ciertos anestésicos generales y agentes tópicos, los fármacos presentan especificidad estructural, lo cual se manifiesta cuando éste ejerce su acción cuando interacciona con una macromoléculas que forma parte de la célula. La cara exterior de la membrana presenta glicoproteínas las cuales identifican si una célula o sustancia hace parte integral del organismo. 1.2.3.1.1.3. TRANSPORTE A TRAVÉS DE LA MEMBRANA CELULAR. De acuerdo a la utilización de energía en forma de adenosina trifosfato ATP por parte de la célula, los mecanismos de transporte pueden ser: Transporte pasivo y Transporte activo. 1.2.3.1.1.3.1. TRANSPORTE PASIVO. Difusión simple. Es el paso de soluto a través de los poros de las membranas de un lugar de mayor concentración a uno de menor concentración, con la fuerza de la presión sanguínea y una diferencia de presión hidrostática de lado a lado de la membrana, sin gasto de energía a favor del gradiente de concentración. ESQUEMA DIFUSION SIMPLE. canal SOLUTO. Difusión facilitada. Las sustancias lipófobas de alta polaridad pasan la membrana con facilidad debido a la combinación de un transportador que se enlaza con una sola sustancia o un número limitado de éstas teniendo como común, su estructura química. La combinación portador-sustancia forma un complejo liposoluble el cual se difunde rápidamente. El transportador puede dejar una sustancia al otro lado de la célula y recoger otra de regreso. Esta clase de difusión es catalizada por enzimas y presentan el fenómeno de saturación y competición. La saturación se presenta cuando se ha agotado el portador y el de competición como en el caso de inhibición enzimático cuando se presenta otra sustancia de estructura similar que puede combinarse con el portador. Este tipo de transporte puede ser de tres clases: Uniporte. En el cual solo hay transporte de una sustancia por un transportador hacia el interior de la célula. canal Proteína transportadora SOLUTO. Antiporte. El transporte de sustancias se hace en los dos sentidos. hacia el interior de la célula. canal Proteína transportadora SOLUTO Simporte. Se realiza cuando se transportan dos sustancias desde el exterior hacia el interior. canal Proteína transportadora SOLUTO 1.2.3.1.1.3.2. TRANSPORTE ACTIVO. Se lleva a cabo cuando las sustancias atraviesan la membrana en contra de una diferencia de concentración o potencial eléctrico, por ello requieren utilización de + + energía (ATP). Como ejemplo: la bomba K / H ATPasa en las células parietales del estómago, cuyo intercambio tiene como producto final la producción de HCl para el jugo gástrico. Los sitios donde se considera el transporte de medicamentos por este mecanismo son: Túbulos renales. Tracto biliar. Barrera hematoencefálica (BHE). Tracto gastrointestinal (TGI). A modo de conclusiones se puede manifestar lo siguiente. En general las bombas son Activadas por ATP, mientras los canales no, aunque hay canales operados por voltaje. El mecanismo más importante para el transporte de fármacos es el pasivo. Los fármacos más liposolubles atraviesan con facilidad la M.C, por eso permean el sistema nervioso central SNC, mientras los fármacos hidrosolubles en condiciones normales no pasan al SNC. 1.2.3.2. ASPECTOS FISIOLÓGICOS. Isquemia mesentérica. Resección duodenal. Hipo o hiperclorhidria. Íleo paralítico. Flujo esplánico disminuido. Flora bacteriana. 1.2.3.3. PROPIEDADES NATURALEZA DEL FISICOQUÍMICAS FÁRMACO, DEL SOLUBILIDAD, FÁRMACO COEFICIENTE (pH, DE REPARTO). 1.2.3.3.1. pH DEL MEDIO. Esta es una propiedad importante para que el fármaco pueda absorberse en un determinada porción del TGI o para que el fármaco inactivo pueda activarse (en caso de los pro-fármacos por ejemplo). En el TGI, los valores de pH varían desde 1 hasta 3 en el estómago hasta un valor de 8 en el ileon y en el colon ascendente; por ello la absorción de un fármaco no es igual en cualquier porción del TGI. para muchos fármacos la forma no ionizada que es la más liposoluble, es capaz de difundir pasivamente. Los compuestos neutros lipofílicos administrados V.O pueden pasar rápidamente a la vía sistémica, mientras que la absorción de ácidos y bases dependen de su constante de disociación pKa y el pH del medio. Por ejemplo: HA 50% + H + A pKa FARMACO NO IONIZADO FARMACO IONIZADO 50% NI ION Cuando un fármaco se encuentra en un pH igual a su pKa, el 50% se encuentra ionizado y el otro 50% no ionizado. La especie que se absorbe es la no ionizada. Si el fármaco tuviera un valor de pKa= 3.5 (es un fármaco acido) y fuera administrado en ayunas, la forma dominante en el equilibrio seria la NI, por lo tanto se absorbería en gran cantidad y más rápidamente. 1.2.3.3.2. NATURALEZA DEL FÁRMACO. Este factor tiene que ver con las características fisicoquímicas como el tamaño de la molécula y con su acidez o basicidad. En el siguiente cuadro se muestra la absorción del fármaco de acuerdo a su naturaleza química. NATURALEZA DEL pH DEL MEDIO ABSORCIÓN ACIDO ALTA BASICO BAJA ACIDO BAJA BASICO ALTA FÁRMACO ACIDO BASICO También es importante el tamaño de partícula, sobre todo en preparaciones o adecuaciones magistrales. 1.2.3.3.3. SOLUBILIDAD. Esta definida como la máxima cantidad de soluto (fármaco) que puede ser disuelta en una cantidad especifica de un solvente. Los fármacos pueden clasificarse como: Liposolubles (solubles en solventes de carácter graso o lipídico). Hidrosolubles (solubles en solventes de carácter acuoso). Solubilidad intermedia en alguno de los solventes hidrófilos o lipófilos. 1.2.3.3.4. COEFICIENTE DE REPARTO Cr. Es una relación que indica la proporción de solubilidad de un soluto (fármaco) en un medio lipófilo sobre su solubilidad en un medio acuoso. Cr = So Sw Un resultado bajo de la relación indica un fármaco con alta solubilidad en solventes acuosos, en caso contrario el fármaco sera muy soluble en solventes lipídicos. El resultado intermedio que indicará? 1.2.3.3.5. INTERACCIONES. Presencia de comida. Generalmente disminuye la velocidad de absorción del fármaco o la cantidad total absorbida, es decir la biodisponibilidad (ej,amoxacilina). Algunos medicamentos necesitan pH de la fase de digestión para para absorberse bien ( ej, el propranolol). Algunos ejemplos de la influencia de la comida sobre la absorción se presentan en la siguiente tabla. INFLUENCIA DE LOS ALIMENTOS SOBRE LA ABSORCIÓN. Absorción disminuida Absorción aumentada Absorción retrazada No hay influencia sobre la absorcion Ketoconazol Eritromicina Levodopa Tetraciclina Teofilina ASA Rifampicina Ciprofloxacina nitrofurantoína fenitoína propranolol griseofulvina warfarina Carbonato de litio clorotiazida Carbamazepina eritromicina ASA digoxina acetaminofén amoxacilina furosemida potasio teofilina gibenclamida tolbutamida diazepam sulfamidas metronidazol metoclopramida prednisona digoxina Un concepto muy importante, que está más allá de la absorción y que se debe tener presente es el de BIODISPONIBILIDAD. 1.2.3.3.6. BIODISPONIBILIDAD. Es la cantidad de fármaco y la velocidad con que éste alcanza la biofase (sitio de acción). Es decir en qué cantidad y en cuánto tiempo está “Disponible” la molécula en el sitio de acción. Dado que no se puede medir la concentración de fármaco en el sitio de acción y, ya que casi siempre existe una relación entre la concentración sanguínea y la concentración en el sitio de acción, la Biodisponibilidad se evalúa a partir de datos de la concentración sanguínea. Para ello se utilizan básicamente tres parámetros. Concentración máxima del fármaco en plasma Cmax.. Tiempo máximo Tmax. Area bajo la curva ABC. 1.2.4. DISTRIBUCION DE FARMACOS. Distribución, se denomina, al paso del fármaco que se encuentra en sangre hacia los tejidos periféricos 1.2.4.1. FACTORES QUE AFECTAN LA DISTRIBUCION DE FARMACOS. 1.2.4.1.1. VOLUMEN APARENTE DE DISTRIBUCIÓN Vd. Es una constante de proporcionalidad entre la dosis administrada y la concentración plasmática que se alcanza, que cuantifica la magnitud de este proceso aunque no expresa un volumen “real” en el cual se distribuye el fármaco, debido a que no contempla minuciosamente todos los factores que inciden en el acceso y desplazamiento del fármaco a los diferentes espacios intracelulares, intersticiales y vasculares. DIAGRAMA DE DISTRIBUCION DE FARMACOS. SISTEMA NERVIOSO TEJIDO ADIPOSO FARMACO SANGRE PROTEINAS OTROS TEJIDOS DEL PLASMA PLACENTA Un elevado Vd, solo se puede explicar cuando el fármaco tiene mucha afinidad por un tejido y por ello su concentración en plasma es baja. Como ya se indico anteriormente, este parámetro puede ser calculado: Vd = Do Cp Donde. Do = dosis de fármaco administrada inicialmente en mg. Cp = concentración plasmática de fármaco medida en un tiempo determinado en mg/ L. 1.2.4.1.2. UNIÓN A PROTEÍNAS PLASMÁTICAS. El fármaco luego de ingresar a la sangre, dependiendo de su naturaleza química puede unirse en menor o mayor grado a las proteínas, la unión se comporta como una sola especie, lo cual dificulta su paso a través de la M.C, en general no posee actividad farmacológica, ni se biotransforma y su eliminación es muy lenta; de tal manera, que es la fracción libre de fármaco la que realiza las acciones farmacológicas respectivas. El paso del fármaco hacia los tejidos periféricos tiene los mismos mecanismos indicados para la absorción. Dentro de las proteínas fijadoras de fármacos tenemos: Glóbulos rojos, hematíes o eritrocitos. Albumina. Alfa –glicoproteína ácida. Lipoproteínas. 1.2.4.2. ESQUEMA DE LA UNIÓN A PROTEÍNAS. ESQUEMA DE LA UNION DE FARMACOS A PROTEINAS FARMACO PROTEINA PLASMATICA FARMACO UNIDO A PROTEINA PLASMATICA VASO SANGUINEO FARMACO LIBRE: PASA 1.2.5. BIOTRANSFORMACION DE FARMACOS. Metabolismo o biotransformación, son los términos utilizados para indicar que muchos fármacos son transformados en el organismo debido a la acción de enzimas en un órgano especializado o determinado. Sin embargo es necesaria la aclaracion que el termino metabolismo no es del todo correcto puesto que este proceso es realizado sobre sustratos endógenos y no sobre las sustancias xenobióticas como los fármacos, de tal manera que es de utilizarse el término biotransformación. Esta transformación sobre el fármaco puede perder parte de su estructura, o en la síntesis de nuevas sustancias incluyendo al fármaco como parte de la nueva molécula. El resultado de la biotransformación puede ser la inactivación completa o parcial de los efectos del fármaco, el aumento o activación de los efectos, o el cambio por nuevos efectos dependientes de las características de la sustancia sintetizada. Oxidación. Reducción. Hidrólisis. Conjugación. Se produce una nueva sustancia incluyendo al fármaco como parte de la nueva molécula. En general, se puede afirmar que durante el proceso ocurren los siguientes eventos: Producir moléculas más solubles para que puedan se eliminadas fácilmente; de no ser así, el fármaco se acumula en tejido adiposo, lo cual propenderá por aumentar su tiempo de vida media. Biotransformar el fármaco inactivándolo (degradarlo). Biotransformándolo produciendo metabolitos inactivos. Biotransformándolo produciendo metabolitos activos, activacion de pro fármacos (ej, enalapril, omeprazol, alfa-metil dopa, cefotaxime, estearato de eritromicina, succinato de cloramfenicol) El proceso de biotransformación puede darse en diversos órganos, pero el más relevante es el hígado mediante la participación de las enzimas de función mixta del citocromo P450 (conjunto de enzimas básicamente hepáticas e intestinales, las cuales al combinarse con dióxido de carbono absorben luz a 450 nm) del sistema microsomal. Allí, el evento farmacocinético puede llevarse a cabo mediante dos tipos de reacciones: 1.2.5.1. REACCIONES DE FASE I. Son básicamente reacciones “redox” o de hidrólisis, cuya finalidad es la de agregar o generar un grupo funcional que aumente su solubilidad. 1.2.5.2. REACCIONES DE FASE II. Son reacciones de conjugación o de síntesis, en las cuales un grupo químico como el sulfato o acetato, o una sustancia como el ácido glucurónico o el glutatión, se unen a un metabolito generado en la fase I, para aumentar su polaridad y permitir su eliminación más fácilmente (la acetilación produce derivados más liposolubles)y permitiendo, con algunas excepciones la inactivación del fármaco (la acetilación de la procainamida produce la acetil-procainamida con propiedades antiarrítmicas, la glucuronización de la morfina produce un metabolito con mayor que el de la molécula original). 1.2.5.3. INDUCTORES E INHIBIDORES ENZIMATICOS. 1.2.5.4. ESQUEMA DE BIOTRANSFORMACION HEPATICA. FARMACO INHIBIDOR O INDUCTOR ENZIMAS MICROSOMALES HIGADO REACCIONES DE FASE I FARMACO SIN CAMBIO ENZIMAS MICROSOMALES REACCIONES DE FASE I I METABOLITOS ACTIVOS METABOLITOS INACTIVOS τ1/2 La biotransformación hepática de las moléculas puede ser alterada, por la presencia concomitante de fármacos que la pueden acelerar (inductores) o disminuir(inhibidores). Los inductores enzimáticos (ej, carbazepina, fenitoína, nevirapina, barbitúricos). Activan isoenzimas del Citocromo P450 haciendo que otros fármacos sean degradados de manera mucho más rápida, disminuyendo su acción terapéutica. Los inhibidores enzimáticos (antimicóticos azoles, macrólidos bloqueadores de los canales de calcio, naranja y algunos antivirales). Inactivan las isoenzimas del Citocromo P450 impidiendo que otros fármacos sean degradados de manera, que aumentan su vida media, incrementando su acción terapéutica (lo cual puede llegar a ser tóxico). 1.2.6. ELIMINACION DE FARMACOS Y/O SUS METABOLITOS. Se puede definir como el paso de fármaco desde los tejidos periféricos hacia el exterior por medio de los fluidos biológicos. Al final de la fase farmacocinética, el fármaco es eliminado del organismo por medio de algún órgano excretor principalmente el riñón y en menor grado el hígado, pero también participan otros como: Piel (sudor). Glándulas salivales. Lagrimas. Pulmón (respiración). Glándulas mamarias (por la leche materna). Sistema digestivo (fármacos no absorbibles como laxantes, colestiramina, sucralfato, etc,). Como se menciono, el principal mecanismo de eliminación es el renal lo cual ocurre simultáneamente con la formación de orina, por lo anterior, se puede concluir que se evidencian los mismos mecanismos renales: La filtración glomerular. La secreción tubular y La reabsorción tubular. 1.2.6.1. LA FILTRACIÓN GLOMERULAR. Factores que inciden: Cambios en la presión de filtración. Unión del fármaco y/o sus metabolitos a las proteínas plasmáticas. Fármacos nefrotóxicos que pueden alterar la función renal. 1.2.6.2. SECRECIÓN TUBULAR. Tal proceso se realiza mediante transporte activo a nivel del túbulo contorneado proximal TCP. Dentro de los mecanismos utilizados en este proceso están: Cambio en el flujo sanguíneo renal, que se afecta con fármacos que producen vasodilatación renal por liberación de prostaglandinas como la dopa o la furosemida, afectando la secreción de fármacos como los βlactámicos. La fracción libre de fármaco. La actividad del transportador que puede ser inhibida competitivamente por acción de algunos fármacos, permitiendo el incremento de la concentración plasmática de otros, lo cual puede generar efectos tóxicos. Como ejemplos, el probenecid (incrementa la concentración de β-lactámicos. trimetoprim y captopril aumentan la de la digoxina. 1.2.6.3. REABSORCIÓN TUBULAR. Este proceso se lleva a cabo a nivel del túbulo contorneado distal TCD y está influenciado por aspectos como: Liposolubilidad o hidosolubilidad de la molécula. pH fisiológico del lugar. Su incidencia se puede observar en la siguiente tabla. RELACION pH URINARIO CON LA REABSORCION NATURALEZA pH URINARIO DE LA REABSORCIÓN ELIMINACIÓN EJEMPLOS ACIDO AUMENTADA DISMINUIDA AINES BASICO DISMINUIDA AUMENTADA AMFETAMINAS MOLECULA ACIDO BARBITURICOS, BASICO ACIDO DISMINUIDA AUMENTADA SALICILATOS Y SULFAS BASICO AUMENTADA DISMINUIDA ALCALOIDES 1.2.6.4. ACLARAMIENTO RENAL, DEPURACION O CLEARANCE. Es un parámetro que indica la excreción del fármaco o sus metabolitos. Definido como el volumen de sangre o plasma que es limpiado de fármaco por unidad de tiempo (mL/min o L/H). Está relacionado de forma directa con la excreción renal de creatinina cuyo calculo se referenció en los constructos básicos de farmacocinética. 1.2.6.5. CIRCULACION ENTERO-HEPATICA. Los compuestos con peso molecular mayor a 300 o que se encuentran unidos a proteínas plasmáticas, se secretan con la bilis y después son reabsorbidos en el intestino y retornan al hígado mediante el sistema porta y vuelven a biotransformarse o vuelven a ser excretados vía biliar. Lo anterior puede conllevar al aumento del τ1/2 de fármacos bastante lipófilos o de difícil biotransformación. 1.2.7. FACTORES FISIOLOGICOS QUE MODIFICAN LA FARMACOCINETICA. Dentro de la importante variedad de pacientes, debe tenerse especial atención en tres grupos: Pacientes gestantes. Pacientes pediátricos. Pacientes geriátricos. A continuación, se presenta un resumen de los procesos farmacocinéticos, relacionados para cada grupo de pacientes: PROCESO PACIENTE PACIENTE PACIENTE GESTANTE PEDIÁTRICO GERIÁTRICO CRITERIO MOTIVOS CRITERIO MOTIVOS CRITERIO MOTIVOS DISMINUIDA 1. VARIABLE 1. pH variable en el DISMINUIDA 1. motilidad disminuida. transcurso nacimiento hipoclorhidria 2. aclorhidria. al año de vida. . 3. tiempo de 2. motilidad intestinal 2. vaciado variable. disminución aumentado. 3. membrana intestinal ABSORCION del muy flujo sanguíneo permeable. intestinal. 3. atrofia de la mucosa intestinal. 4. peristaltismo disminuido VARIABLE. De acuerdo fármaco al 1. incremento VARIABLE. del volumen 1. mayor % de agua De acuerdo a la corporal que el adulto. de plasma. naturaleza 2. baja concentración 2. fármaco. disminución del de albúminas 3. pocos sitios de VARIABLE. De acuerdo Disminución del agua corporal al fármaco leve disminución y de DISTRIBUCION albúmina unión de fármacos plasmática. libres por 3. competencia con barrera placentaria. otras sustancias como 4. incremento bilirrubina de hormonas. grasos. Alto y de proteínas plasmáticas. ácidos flujo sanguíneo renal, pulmonar y uterino PROCESO PACIENTE PACIENTE PACIENTE GESTANTE PEDIÁTRICO GERIÁTRICO CRITERIO MOTIVOS VARIABLE. 1. disminuida por CRITERIO MOTIVOS CRITERIO MOTIVOS DISMINUIDA Reacciones VARIABLE Disminución la presencia de fase dos de de acuerdo inmaduras. del flujo hepático. al fármaco. colestasia. 2. inhibida por la presencia de hormonas. BIOTRANSFORMACION 3. aumentada por acción fetalplacentaria. AUMENTADA 1. filtración y DISMINUIDA 1. disminución VARIABLE Función renal secreción del propia de la aumentada aclaramiento edad por renal. patologías mayor cantidad de fármaco libre 2. o por el pH adyacentes o urinario es de base. ELIMINACION por bajo, disminución de retardando albúmina y por eliminación de mayor fármacos flujo sanguíneo ácidos. renal. CAPITULO 2. FASE FARMACODINAMICA. Esta fase, puede ser definida de varias formas, dentro de ellas se pueden citar: Es el estudio de los efectos bioquímicos y fisiológicos de los fármacos y de sus mecanismos de acción y la relación entre la concentración del fármaco y el efecto de éste. Es el estudio de todo lo que los fármacos producen al cuerpo, opuestamente a la farmacocinética. Es el estudio de todo el funcionamiento del fármaco en el mínimo sistema multicelular (mMCS). La farmacodinámica multicelular (MCPD) es el estudio de las propiedades estáticas y dinámicas y las relaciones entre un conjunto de fármacos y una organización multicelular dinámica y diversa cuatridimensional. El estudio de esta fase comprende la definición y delimitación de alguna terminología básica importante para la elaboración de constructos, que permiten la mejor comprensión y elaboración de esquemas de síntesis y deducción de procesos farmacológicos básicos; de tal manera que enseguida serán abordados. Por ejemplo, en farmacodinamia es fundamental el concepto de receptor farmacológico cuya estructura ha sido identificada para numerosos fármacos y puesto que la gran mayoría de ellos cumplen su mecanismo de acción a través de la interacción fármaco - receptor. Sin embargo los receptores no son las únicas estructuras que tienen que ver con el mecanismo de acción de estos. Los fármacos pueden también actuar por otros mecanismos, por ej. interacciones con enzimas, o a través de sus propiedades fisicoquímicas. 2.1 RECEPTOR FARMACOLÓGICO. Se pueden definir como moléculas, generalmente de naturaleza proteíca, que se encuentran ubicadas en las células y que son estructuralmente específicas para un LIGANDO (autacoide o un fármaco) cuya estructura química sea complementaria al mismo. FORMACION DEL COMPLEJO FARMACO -RECEPTOR Cuando se da la formación del complejo, en el receptor, se produce la transformación de su estructura, que ya sea por ésta misma o por la inducción de reacciones posteriores con la intervención de los llamados segundos mensajeros origina una respuesta funcional de la célula que es en definitiva la llamada acción farmacológica. 2.2. PARAMETROS DE LA INTERACCIÓN FÁRMACO- RECEPTOR. Se pueden mencionar fundamentalmente dos: 2.2.1. AFINIDAD. Es la capacidad de unión o fijación del fármaco al receptor. AFINIDAD DEL FARMACO POR EL RECEPTOR FARMACO 2 UNION FARMACO 2 CON RECEPTOR DE MAYOR AFINIDAD 2.2.2. EFICACIA (ACTIVIDAD INTRINSECA). Es la capacidad para producir la acción farmacológica después de la unión del fármaco Cuando el fármaco tiene las dos propiedades, se dice que el fármaco posee afinidad y eficacia o actividad intrínseca (VER ESQUEMA 2.2.2.1.). Dado que las características estructurales químicas que determinan la afinidad por el receptor son diferentes de las que determinan la eficacia o actividad intrínseca, un fármaco puede poseer afinidad pero carecer de dicha actividad (VER ESQUEMA 2.2.2.2.). 2.2.2.1. ESQUEMA DE AFINIDAD Y EFICACIA DEL FARMACO. AFINIDAD Y EFICACIA DEL FARMACO UNION FARMACORECEPTOR ¡HAY RESPUESTA FARMACOLOGICA! 2.2.2.2 ESQUEMA DE AFINIDAD DEL FARMACO SIN EFICACIA. AFINIDAD DEL FARMACO PERO SIN EFICACIA UNION FARMACORECEPTOR ¡NO HAY RESPUESTA FARMACOLOGICA! 2.2.3. RELACION FARMACO – RECEPTOR. De acuerdo a la afinidad y eficacia de los fármacos por los receptores, estos se pueden clasificar como: Fármaco agonista. Se denomina al fármaco que posee afinidad y eficacia por el receptor. Antagonista. Se llama al Fármaco dotado de afinidad pero no de eficacia por el receptor. Agonista parcial. Es el fármaco que posee afinidad y cierta eficacia por el receptor. Agonista-antagonista. Al comparar dos fármacos, tienen afinidad y eficacia por el mismo receptor, pero uno de ellos tiene mayor afinidad, entonces ocupa el receptor, tiene eficacia (es agonista) pero bloquea la acción del segundo fármaco (es antagonista). Agonista inverso: Tiene afinidad y eficacia, pero el efecto que produce es inverso al del agonista. 2.2.4. ACCION FARMACOLOGICA. Se denomina a la modificación de la función de un órgano o tejido. Por medio del complejo mencionado se logran acciónes farmacológicas como por ejemplo: Contracción o relajación del un músculo. Aumento o inhibición de la secreción de una glándula. Apertura o bloqueo de un canal iónico. Activación o inhibición de enzimas y proteínas. Aumento o disminución de la fuerza de contracción cardiaca, etc. La acción farmacológica puede ser por: Estimulación. Depresión o inhibición. Irritación. Reemplazo. Anti infecciosa o Quimioterapéutica. 2.2.4.1. ACCION FARMACOLOGICA POR ESTIMULACION. En este tipo de acción, se incrementa la función especializada de una célula. Ejemplo: la cafeína incrementa la actividad cortical, la estimulación adrenérgica incrementa la frecuencia cardiaca y la respiratoria, el salbutamol que estimula receptores β2 aumenta la bronco dilatación. 2.2.4.2. ACCION FARMACOLOGICA POR DEPRESION O INHIBICION. Disminución o inhibición de la función de un grupo de células especializadas. Ejemplo: anestésicos generales. 2.2.4.3. ACCION FARMACOLOGICA POR IRRITACION. Se produce estimulación intensa, básicamente a nivel tópico, incluso puede llegar a causar necrosis. Ejemplo: nitrato de plata, alumbre, podofilina, ácido - tricloro acético ATA. 2.2.4.4. ACCION FARMACOLOGICA POR REEMPLAZO. En general se utilizan fármacos para patologías carenciales o que hacen falta en el organismo. Ejemplo: insulina (hormonas en general). 2.2.4.5. ACCION FARMACOLOGICA ANTI INFECCIOSA O QUIMIOTERAPEUTICA. Corresponde al grupo de fármacos utilizados contra el huésped, los cuales deben cumplir algunas condiciones incluyendo selectividad y poca toxicidad. Ejemplo: antimicrobianos como los antibióticos y agentes citotóxicos como los anti - neo plásicos. 2.2.5 EFECTO FARMACOLOGICO. Es la manifestación visible o cuantificable de la respuesta o acción farmacológica. Factores que inciden sobre la intensidad del efecto farmacológico: Número de receptores ocupados por el fármaco (se supondría de carácter proporcional). Cinética de recambio puesto que se encuentran en permanente producción o síntesis, ubicación en los sitios celulares, regulación y destrucción o biotransformación. 2.3. UBICACIÓN DE LOS RECEPTORES. Se ubican entre los fosfolípidos de la membrana sobresaliendo en el lado externo o interno de la misma, de tal manera que pueden estar: En la membrana celular. La formación del complejo fármaco – receptor a este nivel, puede producir la liberación de un segundo mensajero o la acción directa sobre un canal o bomba, para finalmente obtener la respuesta biológica (farmacológica). Intracelularmente. Los receptores intracelulares se ubican en el citoplasma celular o en mitocondrias o incluso en el núcleo de la célula (ej: las hormonas tiroideas T3 y T4). Son blanco para sustancias como: Hormonas esteroideas. Glucocorticoides. Los esteroides atraviesan la membrana celular con facilidad debido a su carácter liposoluble y se unen al receptor formando un complejo receptor – esteroide para lograr la accio0n farmacologica que presenta el siguiente mecanismo: El complejo origina un cambio conformacional que facilita la traslocación del complejo al núcleo. En el núcleo se liga a la cromatina nuclear. Este complejo estimula la actividad de RNA-polimerasa, por consiguiente se produce la transcripción del DNA y formación de RNAm. El RNAm pasa al citoplasma, se traduce y se sintetizan proteínas estructurales, enzimáticas o de secreción que caracterizan al tejido en cuestión y que dan origen al efecto farmacológico. Los receptores están además en estrecha relación con otros componentes intracelulares como: Enzimas (pej, adenilciclasa, fosfolipasa c). Con canales iónicos (produciendo la despolarización o hiperpolarización de la célula). Con bombas (formando un complejo con proteínas bomba, como la bomba de sodio potasio ATPasa, la que resulta inhibida como consecuencia de la interacción, pej: la digoxina) 2.3.1. SEGUNDOS MENSAJEROS. Muchas hormonas, neurotransmisores y agentes xenobióticos (como fármacos), al interactuar con el receptor, ejercen su acción farmacológica mediante señales dadas por sustancias químicas llamadas SEGUNDOS MENSAJEROS. Dentro de ellos se conocen: AMPc (adenosina monofosfato cíclico). Este segundo mensajero actúa intracelularmente estimulado por la adenilato ciclasa, produciendo la activación de proteinkinasas específicas dependientes del mismo. Estas enzimas y otras proteínas ocasionan el cambio del funcionalismo celular y el efecto farmacológico correspondiente. GMPc (guanosina monofosfato cíclico). Ca +2 IP3 (inositol- 1,4,5-Trifosfato). Se encarga de movilizar calcio intracelular, principalmente del retículo endoplasmático lo que provoca en general un incremento del calcio citosólico y se estimularían así funciones celulares dependientes del calcio, la activación de calmodulinas y otras enzimas. DAG (diacilglicerol). Este mensajero también activa proteinkinasas que promueven fosforilaciones de otras proteínas específicas, como enzimas, proteínas reguladoras ligadas a canales iónicos, etc. Como consecuencia de la acción del primer mensajero y la intervención de la proteína G se desarrolla la respuesta celular correspondiente, (acciones farmacológicas) como las mencionadas anteriormente. 2.3.2. RECEPTORES POSTSINÁPTICOS. En general, son los receptores responsables de los efectos farmacológicos directos, es decir, se ubican en la célula efectora, en la membrana o intracelular. RECEPTORES POSTSINÁPTICOS. RECEPTOR POSTSINAPTICO RECEPTOR POSTSINAPTICO 2.3.3. RECEPTORES PRESINÁPTICOS (AUTORRECEPTORES). Estos receptores se ubican en la membrana del axón y su activación por los ligandos (autacoides, neurotransmisores o fármacos) producen la inhibición o la liberación del neurotransmisor almacenado en el axoplasma, determinando así una regulación, de la liberación del mencionado neurotransmisor. muchos fármacos (clonidina, beta bloqueadores, etc.) tienen acción a través de la interacción con dichos receptores. RECEPTORES PRESINÁPTICOS IMPULSO NERVIOSO RECEPTOR PRESINAPTICO RECEPTOR PRESINAPTICO 2.4. TIPOS DE REGULACION DE LOS RECEPTORES. El receptor puede regular o desencadenar efectos farmacológicos a través de su unión con los fármacos que poseen AFINIDAD por él. Pero además de regular o modular funciones, está también, influenciado por mecanismos de regulación o autorregulación de su actividad. 2.4.1. “DOWN REGULATION” O REGULACIÓN EN BAJA. Es un mecanismo de defensa celular, que origina un estado de desensibilización que modula la respuesta celular como respuesta a la sobreestimulación y sobreocupación de receptores por parte del fármaco. La desensibilizacion presentada puede deberse a: Que la unión permanente de un agonista con el cambios en el tipo de unión química ligando-receptor. Disminución en el número de receptores disponibles y receptor, produce Cambios en la afinidad del agonista por el receptor. 2.4.2. “UP REGULATION” O “REGULACIÓN EN ALTA. Al igual que el proceso anterior, este es un mecanismo de defensa celular autorregulatoria, para mantener funciones esenciales, que se caracteriza por la supersensibilidad del receptor debido a: Utilización continua o frecuente de fármacos antagonistas. Carencia o ausencia de ligandos agonistas. En este caso puede ocurrir: Incremento de la síntesis de receptores. Aumento de la afinidad de los receptores por los agonistas. Aumento de los receptores disponibles. 2.4.3. REGULACIÓN HOMOESPECÍFICA. En este tipo de regulación, el fármaco o ligando per se puede a través de la unión con su receptor: Regular la respuesta farmacológica. Variar las propiedades del receptor. Variar el número de receptores disponibles. Por ejemplo, el factor de crecimiento epidermal (EGF), produce regulación en baja(Down regulation) de los receptores, y como consecuencia una disminución o pérdida del efecto. 2.4.4. REGULACIÓN HETEROESPECÍFICA O TRANS-REGULACIÓN. Es dada cuando la activación de un sistema receptor determinado, produce la regulación o cambios en otro sistema receptor. Como ejemplo, la acetilcolina (que estimula tanto receptores nicotinicos como los muscarínicos), histamina (que dependiendo de la dosis no sólo estimula los receptores H1, H2 y H3) 2.5. MECANISMOS DE REGULACIÓN DE LOS RECEPTORES. 2.5.1. EN EL PROPIO RECEPTOR. Se puede dar por: Modificación de su estructura. Cambios en el tipo de unión o enlace químico entre fármaco - receptor. Por ej: el receptor β pierde progresivamente sus sensibilidad por la unión persistente de un agonista porque sufre una fosforilación por la acción de dos kinasas: la proteinkinasa C y una Kinasa modulada por el AMPc (proteinkinasa A), de esta manera en el propio proceso de activación del receptor se genera AMPc intracelular, el que a su vez induce dicha kinasa específica, que fosforila al receptor y determina una pérdida de su sensibilidad. exposiciones prolongadas con estimulantes β -adrenérgicos en las vías aéreas respiratorias promueve regulación en baja de la acción broncodilatadora. 2.5.2. INTERNALIZACIÓN DE LOS RECEPTORES. Proceso propio de los receptores de membrana. Por medio de la formación del complejo fármaco – receptor por interacción de los agonistas, que ocurre naturalmente pueden internalizarse por lo cual se produce un aumento de la degradación metabólica intracelular del receptor dando como consecuencia la disminución del número de receptores disponibles. 2.6. MECANISMO DE ACCION DE LOS FARMACOS (MAC). Este aspecto hace referencia a la modificación estructural o funcional generada por el fármaco a nivel molecular. Básicamente estos mecanismos se dan como producto de la interacción del fármaco con macromoléculas de carácter proteíco como: Receptores (transmembranales e intra-celulares). Enzimas. Bombas y canales Aunque es importante considerar que no siempre el mecanismo de acción se ejerce por interacciones como las mencionadas, pues también hay mecanismos por acción: Fisicoquimica (ej: por neutralización, presión osmótica, etc,). 2.6.1. MAC A NIVEL DE RECEPTORES. Como ya se había descrito anteriormente, con referencia a los receptores, se trata de proteínas básicamente transmembranales, generalmente acopladas a otra proteína dependiente de guanosina trifosfato o proteína G (GTP), permitiendo de esa manera la activación o inactivación de sistemas enzimáticos, dando como resultado la modificación del metabolismo celular mediante la participación de los segundos mensajeros. ESQUEMA DE ACTIVACION E INACTIVACION DE VIAS METABOLICAS MEDIADAS POR SEGUNDOS MENSAJEROS La Li Ra Ri PG β β α α γ γ αa αi C + β γ γ - GTP Ga α β - - GTP Gi Membrana celular PG C CITOPLASMA. ATP AMPc En el esquema se puede apreciar, el sistema de la adenilato ciclasa C. La interacción del ligando (hormona, vitamina, fármaco, etc,) puede conllevar a la activación (si se une el ligando activador La) o la inactivación (si se une el ligando inhibitorio Li) de la adenilato ciclasa C. El proceso es llevado a cabo por la intervención de por lo menos dos proteínas dependientes de guanosina trifosfato GTP, denominadas en el esquema como Ga (activadora o estimuladora) y Gi (inhibitoria o inhibidora), las cuales se encuentran como trímeros, compuestas de tres sub-unidades alfa, beta y gamma (α, β y γ ), en presencia de una GTPasa, los trímeros se separan para dar origen a las subunidades αa o αi, las cuales requieren de Ion magnesio Mg+2 para poder actuar sobre la molécula catalítica adenilato ciclasa C, que se encuentra en la superficie interna de la membrana celular, activándola o inhibiéndola, ya que ella cataliza la formación de adenosín monofosfato cíclico AMPc a partir del adenosín trifosfato ATP en presencia de Mg+2. 2.6.2. MAC SOBRE ENZIMAS. Algunos fármacos modifican reacciones celulares que son mediadas por enzimas, interactuando sobre ellas por Inhibición enzimática o como falsos sustratos (5fluoruracilo 5-FU, metotrexato) En los siguientes ejemplos se evidencia la importancia de estos blancos farmacológicos. ENZIMA ALGUNOS EFECTOS DE LA FARMACOS INHIBICION CASOS. INHIBITORIOS Parasimpaticomiméticos neostigmina, ACETILCOLINESTERASA (ACHASA) Fisostigmina y íleo paralítico atonía Organofosforados o intestinal postoperatoria, por intoxicación ALDEHÍDO DESHIDROGENASA. disulfiram, cefoperazona Acumulación e acetaldehído de Alcoholismo reacción y adversa (ADH) imidazoles RA. TRANSPEPTIDASA BACTERIANA β-lactámicos Producción de Patología protoplastos por infecciosa Inhibición de la síntesis de la pared. muerte del microorganismo CICLOXIGENASA O Inhibición del proceso Inflamación, dolor y PROSTAGLANDIN – inflamatorio, analgesia, fiebre. SINTETASA. AINES. fiebre (COX) y como úlceras. BOMBA DE Omeprazol, Inhibición HIDROGENIONES. lanzoprazol, producción (ATPasa H+/K+) esomeprazol clorhídrico HCl. ENZIMA RA de la de Ulceras. ácido ALGUNOS EFECTOS DE LA FARMACOS INHIBICION CASOS. INHIBITORIOS MONOAMINOOXIDASA (MAO) FOSFOLIPASA A2. IMAO(Seleginina, tranilcipromina) Aumento y de Síndromes depresivos catecolaminas neurolépticos. aumentando el humor. Glucocorticoides Inhibición de producción prostaglandinas la de y Procesos inflamatorios y en estados de bronco - leucotrienos constricción (asma), Promueve la síntesis Carbidopa Mal de Parkinson. DOPA- de dopamina a partir (Asociación DECARBOXILASA. de dopa. carbidopa) Inotrópicos positivos. + BOMBA NA /K + Aumento de la fuerza de CARDIACA dopa- Falla cardiaca. contracción cardiaca. (ATPasa CARDÍACA) Trimetoprim. DIHIDROFOLATO – síntesis REDUCTASA (DHFR) ENZIMA Inhibición de de la acido fólico bacteriano. captopril, enalapril. CONVERTIDORA DE disminución de Patología infecciosa con micro organismos sensibles. la Hipertensión arterial. tensión arterial. ANGIOTENSINA (EAC) 2.6.3. MAC SOBRE BOMBAS. En general, se trata de proteinas transmembranales dependientes de AMPc, las cuales ya se trataron anteriormente. Ejemplos: BOMBA NA+/K+ CARDIACA (ATPasa + + CARDÍACA), BOMBA DE HIDROGENIONES (ATPasa H /K ). 2.6.4. MAC SOBRE CANALES. Son poros ubicados en la membrana celular constituidos por estructuras proteínicas, que permiten el paso de electrolitos (K+,Na+, Ca++ y Cl , entre otros.) y que para abrir o cerrar los conductos requieren la presencia de algunas sustancias. Cuando el canal esta abierto, algunas sustancias pasan a favor del gradiente en forma pasiva, o en contra mediante transporte activo mediado por proteínas transportadoras. Básicamente hay dos tipos de canales: Operados por voltaje. Su apertura es dependiente de procesos de despolarizacion. Receptor – dependientes. Están regulados por las interacciones fármaco – receptor o por la interacción directa fármaco – canal o alostéricamente. ESQUEMA DE MAC DE FARMACOS BLOQUEANTES Y MODULADORES DE CANALES CANAL PERMEABLE CANAL CON PERMEABILIDAD VARIABLE 2.6.5. MAC DE FARMACOS POR SUS PROPIEDADES FISICOQUIMICAS. La explicación del MAC de estos agentes se basa en sus propiedades fisicoquímicas como: Liposolubilidad. Hidrosolubilidad. Carga iónica. Estructura química. Naturaleza acida o básica, etc. Osmolaridad. 2.6.5.1. FARMACOS CON MAC OSMOTICO. Estos agentes “atraen” por osmosis el agua hacia donde están concentrados. Son utilizados como diuréticos osmótico o como expansor del plasma. Ej: Manitol SOLUTOS DISUELTOS EN EL SISTEMA 1 MANITOL EN EL SISTEMA 2 2.6.5.2. MAC DE AGENTES QUELANTES. Estos agentes actúan desarrollando uniones químicas con algunos cationes metálicos. Se utilizan básicamente en intoxicaciones con plomo Pb+2 y mercurio Hg+2, aunque también se quela el calcio, por lo cual no es adecuado para niños. Ejemplo: el British Anti Lewisita (BAL) o tambien llamado dimercaprol y el ácido etilen-diamino tetra acético (EDTA). ESQUEMA DE QUELACION DE CATIONES DIVALENTES AGENTE QUELANTE CATION DIVALENTE +2 CATION QUELADO E INACTIVADO +2 2.6.5.3. MAC POR INCORPORACION FRAUDULENTA – FALSOS SUSTRATOS. Estas sustancias son utilizadas por el organismo (o los micro organismos) para llevar a cabo para la síntesis de enzimas, vitaminas, hormonas, etc, y en general para sus procesos metabólicos, sin embargo tales procesos son alterados, inactivados o inhibidos, pues las sustancias que se han utilizado como base NO son las naturales, sino que debido a su similitud estructural o química se utilizan otras. Ejemplos: anti neoplásicos, anti retrovirales análogos nucleósidos, sulfas. ESQUEMA MAC POR INCORPORACION FRAUDULENTA – FALSOS SUSTRATOS. FUNCIONES METABOLICAS NORMALES + Sustrato natural Sustrato natural + Sustrato falso Sustrato falso FUNCIONES METABOLICAS ALTERADAS 2.6.5.4. MAC POR NEUTRALIZACION QUIMICA. Este tipo de MAC, se refiere a las reacciones ácido – base, propias de la naturaleza de los fármacos y del medio. Ejemplo: los antiulcerosos antiácidos. ESQUEMA MAC POR NEUTRALIZACION QUIMICA. MEDIO ACIDO MEDIO BASICO SAL Y AGUA + 2.7. REACCIONES A LOS FARMACOS. Adicional a los temas expuestos anteriormente, es importante el estudio y la introyección de otros conceptos propios de este campo y que se dan como respuesta fisiológica o psicológica a los fármacos. Estos efectos pueden ser: EFECTOS TERAPEUTICOS EFECTOS INDESEABLES EFECTO PLACEBONOCEBO De alguna manera, ya se han tratado algunos aspectos de los efectos terapéuticos de los fármacos y de manera mas especifica se hara posteriormente, por lo tanto en esta parte del texto nos centraremos en los otros efectos. 2.7.1. REACCIONES ADVERZAS A MEDICAMENTOS RAM. RAM, es un término que cobija a aquellos eventos indeseables de los fármacos a las dosis terapéuticas. 2.7.2. EFECTOS INDESEABLES. Un efecto indeseable es cualquier efecto diferente al esperado en el tratamiento terapéutico. De estos EFECTOS INDESEABLES, pueden distinguirse: 2.7.2.1. EFECTO COLATERAL. Es aquel que se deriva de la acción primaria del fármaco. Ejemplo: taquicardia producida por agonistas β2 por estimulación simultánea en receptores β1, la somnolencia causada por antihistamínicos contenidos en los antigripales. 2.7.2.2. EFECTO SECUNDARIO. Es aquel que NO se deriva de la acción primaria del fármaco. Ejemplo: diarrea causada por terapia antibiótica. 2.7.2.3. EFECTO IDIOSINCRATICO. Es aquel evento en el cual se responde de manera anormal a los fármacos y que se relaciona a caracteres genéticos propios del individuo, raza o comunidad. Ejemplo: hemorragias, bronco espasmos, macroglosia etc, debido a los analgesicos AINES o dipirona. 2.7.2.4. EFECTOS TOXICOS (SOBRE DOSIS). Se relacionan con la cito - toxicidad o nefro - toxicidad causada por la sobre dosificación de medicamento aunque esta evaluación es bastante relativa pues dosis “normales” en pacientes con compromiso renal o hepático pueden ser toxicas, además de los eventos idiosincráticos. 2.7.2.5. EFECTOS ALERGICOS. Son efectos de hipersensibilidad dada por la respuesta inmunológica ante un fármaco por primera vez. En una respuesta alérgica grave se puede producir un shock anafiláctico, caracterizado por: Bronco espasmo. Disnea. Cianosis. Shock cardio vascular. Muerte. Básicamente ocurre ante la segunda exposición y generalmente depende de la dosis. Cuando ante la primera exposición ocurre un evento similar, se denomina respuesta anafilactoide. Ejemplo: shock anafiláctico ante los β- Lactámicos. 2.7.2.6. EFECTO DE TOLERANCIA. Es el evento en el cual para alcanzar la misma respuesta terapeutica se requiere aumentar la dosis administrada o acortar el periodo de administración τ. Ejemplo: morfina. 2.7.2.7. EFECTOS CARCINOGENICOS Y TERATOGENICOS. Muchos fármacos producen alteraciones del material genético a nivel nuclear produciendo mutaciones sobre el proceso de reproducción celular y sobre las moléculas de adhesión celular MAC, lo cual puede conllevar al surgimiento de neoplasias y metástasis. Ejemplo: 5-FU y en general los de quimioterapia del cancer (algunas sustancias como el aspartame se encuentran en discusión, la radiación atomica, los rayos UV y algunos solventes). La exposición en etapa de desarrorllo embrionario de algunos fármacos produce malformaciones, lo cual se denomina TERATOGENESIS. Todo carcinogénico es teratogénico pero no viceversa. fármaco FARMACO EFECTOS ACIDO VALPROICO Espina bífida, labio leporino. ANTINEOPLASICOS Microcefalia, hidrocefalia y en general anormalidades del SNC. ANDROGENOS Masculinización de fetos femeninos. NEUROLEPTICOS(CARBONATO DE LITIO) Anormalidades cardio vasculares. ANOVULATORIOS CA vaginal. CUMARINAS Anormalidades óseas, Microcefalia, hidrocefalia. IECAS Hipoplasia pulmonar-renal, osificacion craneal. AMINOGLUCOSIDOS Anormalidad coclear y vestibular. 2.7.3. EFECTO PLACEBO (COMPLACER). Es el efecto psicológico o psico -fisiológico causado por un preparado farmacéutico que no contiene principio activo. EFECTO PSICOLÓGICO O PSICO -FISIOLÓGICO 2.7.4. EFECTO NOCEBO. Es la reacción adversa observada ante la administración de un placebo; esta puede ser: Subjetiva (nausea, vomito, vertigo,asfixia) u Objetiva (urticaria). PLACEBO NOCEBO 2.7.5. INDICACION DE UN FARMACO. El término hace referencia a las patologías para las cuales el fármaco se puede utilizar. Ejemplo: insuficiencia cardiaca, diabetes, etc. 2.7.6. CONTRAINDICACION Y PRECAUCION DE UN FARMACO. La contraindicación indica los casos, eventos o estados fisiológicos en los cuales el fármaco NO debe ser administrado, pues se pone en riesgo la vida del paciente. La precaución de un fármaco hace referencia a la posibilidad de utilizar un determinado fármaco en determinadas condiciones fisiologicas o patologicas, PERO bajo estrecha vigilancia médica. 2.7.7. MARGEN DE SEGURIDAD. Este aspecto hace referencia a la seguridad con la cual se puede manejar un fármaco y esta dada por la relación entre la concentración mínima toxica y la concentración mínima efectiva, tales valores se pueden obtener de la ventana terapéutica. De tal manera, que este margen se puede calcular mediante la siguiente ecuación: Ms= CMT CME CURVA FARMACOCINETICA RELACION CONCENTRACION PLASMATICA VRS TIEMPO VENTANA TERAPEUTICA CMAX CONCENTRACION PLASMATICA EN mcg/mL Cn C5 C4 C3 C2 C1 CMT CME τ1 τ τ3 MAX τ4 τn TIEMPO EN HORAS 2.8. INTERACCIONES ENTRE FARMACOS. Cuando se administran dos o más medicamentos simultáneamente, pueden ocurrir los siguientes eventos: Que el efecto farmacológico se incremente hasta causar toxicidad, o Que el efecto se disminuya hasta el punto de no haber respuesta terapéutica efectiva. De acuerdo a lo expuesto, tenemos dos tipos de interacciones importantes: 2.8.1. SINERGISMO. Es el evento en el cual la acción farmacológica de un fármaco se aumenta por la administración simultánea de otro. Ejemplo: warfarina-asa, furosemida- digoxina, trimetoprim- sulfametoxazol. RESPUESTA AL FARMACO A FARMACO A A + R A R B B + FARMACO B B A + RESPUESTA AL FARMACO B R ASOCIACION FARMACO A + B B A R RESPUESTA INCREMENTADA POR LA ASOCIACION Las acciones sinergicas, se pueden clasificar de la siguiente manera: 2.8.1.1. SINERGISMO DE SUMACION. Es aquel en donde la respuesta obtenida por la asociación es igual a la suma de la respuesta de los dos fármacos administrados por separado. Ejemplo: asaparacetamol. 2.8.1.2. SINERGISMO DE POTENCIACION. La respuesta de la asociación es mayor que la esperada por la administración de los fármacos individuales, pues cada fármaco se une a receptores diferentes, pero la acción terapéutica es la misma. Ejemplo: trimetoprim – sulfametoxazol, penicilinas – aminoglucósidos (no mezclados). 2.8.1.3. SINERGISMO DE FACILITACION. Dos agentes no poseen semejante acción farmacológica, pero se mejora la accion de uno por la presencia del otro. Ejemplo: dopamina-carbidopa ( la carbidopa inhibe la enzima dopa-decarboxilasa), penicilina – probenecid (el ultimo es uricosúrico que satura el proceso de secreción tubular renal, inhibiendo la eliminación de la penicilina). 2.8.2. ANTAGONISMO. Se denomina a la disminución de la acción farmacológica de un fármaco debido a la administración simultanea de otro u otros. Se puede citar algunos tipos de antagonismo: 2.8.2.1. ANTAGONISMO COMPETITIVO. Es aquel que se produce por la ocupación del mismo receptor por parte de dos o más fármacos diferentes, Puede ser reversible e irreversible. Ejemplo: atropinaacetil colina (sobre receptores del parasimpático), acetil colinesterasa-carbamatos (se inhibe la degradación de la acetil colina por bloqueo de la enzima por el pesticida), salbutamol-propranolol (actúan sobre receptores β). 2.8.2.2. ANTAGONISMO NO COMPETITIVO. En éste, puede haber bloqueo de un sitio alostérico o cercano al receptor por parte de un farmaco, lo cual impide que el agonista se una a su receptor (es de carácter reversible). Ejemplo: anestésicos locales. 2.8.2.3. ANTAGONISMO FISIOLOGICO. Es de tipo no competitivo. En éste se producen dos respuestas fisiológicas diferentes para obtener un equilibrio. Ejemplo: el etanol- cafeína. El etanol ETOH, deprime el SNC sin ocupar ningun receptor mientras la cafeína lo estimula sin ocupar un receptor específico. Histamina – adrenalina. La histamina es vaso dilatadora e hipotensora mientras la adrenalina vaso constrictora e hipertensiva. No utilizan los mismos receptores. 2.8.2.4. ANTAGONISMO QUIMICO. Por afinidad o estructura química similar o de antídoto. Ejemplo: tetraciclinacationes divalentes, EDTA – cationes divalentes (explicado anteriormente). 2.8.3. POTENCIA DE UN FARMACO. Es la propiedad de un fármaco, que relaciona la dosis administrada con la respuesta terapéutica alcanzada, sin importar la magnitud de ésta; de tal manera, que un fármaco será mas potente que otro (con igual indicación terapéutica), si con menor dosis se produce la respuesta deseada. De acuerdo a la grafica de curva dosis respuesta presentada a continuación, el fármaco antibiótico mas potente es el A . CURVA DOSIS RESPUESTA PORCENTAJE DE RESPUESTA. COMPARACION DE 3 ANTIBIOTICOS CON LA MISMA INDICACION 60 50 40 30 20 10 C0 A B C 100 200 300 400 500 DOSIS DE FARMACO EN mg 2.8.4. EFICACIA DE UN FARMACO. Es la propiedad de un fármaco, que relaciona la magnitud de la respuesta terapéutica alcanzada en condiciones controladas, sin importar la dosis administrada. De tal manera, que un fármaco será mas eficaz que otro (con igual indicación terapéutica), si alcanza mayor respuesta (mayor respuesta, mayor eficacia. De acuerdo a la gráfica de curva dosis respuesta presentada a continuación, el fármaco antibiótico mas eficaz es el C . 2.8.5. EFECTIVIDAD DE UNFARMACO. Esta, mide la respuesta terapéutica en relación con los costos ocasionados para producirla en condiciones reales. 2.8.6. EFICIENCIA DE UNFARMACO. Hace referencia a la respuesta del fármaco en condiciones reales. CAPITULO 3. LIQUIDOS, ELECTROLITOS Y DILUCIONES. 3.1. GENERALIDADES. Un adulto saludable, con dieta normal ingiere alrededor de 9 a 10 L de líquido que pasan al intestino delgado cada día: En forma de alimentos o bebidas. El contenido en la saliva. La secreción gástrica. Secreción pancreática y hepática (7 L aproximadamente) 3.1.1. ABSORCION DE LIQUIDOS Y ELECTROLITOS (SODIO). El yeyuno (cerca de 4 ó 5 L.) Íleon. Colon (1400 a 1500 mL El flujo de agua y electrolitos a nivel intestinal, esta regulado por dos procesos básicos: La absorción intestinal. Tiene lugar en las vellosidades intestinales y en la superficie epitelial del colon y es normalmente mayor que la secreción, lo que da por resultado un balance positivo en la absorción de líquidos. Este proceso, es debido a gradientes osmóticos que se producen cuando los solutos como el sodio y cloro son absorbidos del lumen intestinal por los enterocitos. + CELULAS EN BORDE DE CEPILLO ESPACIO EXTRACELULAR Na + BOMBA Na /K ATPasa + Cl - LUMEN INTESTINAL Secreción intestinal. Se produce en las criptas del intestino delgado y el colon, mediante los siguientes procesos: El cloruro de sodio es transportado del espacio extracelular (EEC) al enterocito, a través de la membrana. ESPACIO EXTRACELULAR Cl - LUMEN INTESTINAL CELULAS EN BORDE DE CEPILLO Posteriormente el sodio es devuelto al EEC por la acción de la "bomba de sodio" ejercida por la enzima ATPasa-Na-K. Na + ESPACIO EXTRACELULAR Cl - LUMEN INTESTINAL CELULAS EN BORDE DE CEPILLO + + BOMBA Na /K ATPasa El estímulo secretor permite que el cloro pase, a través de la membrana luminal de los enterocitos de las criptas, al lumen intestinal. Esto da lugar a la creación de un gradiente osmótico que hace que el agua y otros electrólitos fluyan de manera pasiva del EEC al lumen intestinal a través de los canales intracelulares. AGUA Y ELECTROLITOS ESPACIO EXTRACELULAR CANAL LUMEN INTESTINAL El control intracelular de la secreción esta mediado básicamente por 3 tipos de mensajeros como: AMPc y GMPc. Mediante la activación de la cascadas de segundos mensajeros. Prostaglandinas (PGs). Producidas a partir del ácido araquidónico por el estimulo a la fosfolipasa A2 (PLA2) unida a la membrana, por el DAG y el aumento del calcio citoplasmatico. Calcio intracelular aumentado. El incremento de la concentración intracelular de este Ion, puede darse por algunos aspectos como: Sustancia P, al interactuar con un receptor unido a la membrana produce aumento de la permeabilidad de la membrana al calcio. Trifosfato de inositol IP3 Libera el calcio de los organelos en el citoplasma y aumenta también la permeabilidad de la membrana al calcio. El calcio también puede liberarse a través del AMPc. Un aumento del calcio del citoplasma modifica las proteínas de transporte y las enzimas relacionadas con inclusión de la calmodulina y las proteinokinasas. Calmodulina (proteína reguladora calcio-dependiente) Aunque se ha mostrado que esta proteína sólo tiene una baja influencia en la secreción de cloruros Un desequilibrio en la regulación de alguno de estos procesos, como la inhibición de la absorción o la estimulación de la secreción, o por los dos factores a la vez, el volumen de agua y electrólitos que llega al colon excede su capacidad de absorción y se produce diarrea. 3.1.2. ALGUNAS SUSTANCIAS QUE AUMENTAN LA ABSORCIÓN INTESTINAL E INHIBEN LA SECRECIÓN. Noradrenalina. Actúa sobre los receptores Alfa2 en la membrana celular, reduce la secreción de las criptas y desacopla el intercambio sodio-hidrógeno en la vellosidad. Se duda si la acción de la noradrenalina en los enterocitos está mediada por una disminución del AMPc, o en el calcio de la célula o en ambos. La noradrenalina también actúa en los receptores del sistema nervioso entérico para inhibir la liberación de acetilcolina y (posiblemente el VIP) de las fibras nerviosas secretomotoras. Eicosanoides. Son una gran familia de sustancias transmisoras locales que incluyen las prostaglandinas y los leucotrienos, cada uno de los cuales es un potente secretagogo. Somatostatina. Se libera por las células mucosas paracrínicas e inhibe la secreción por la acción directa sobre los enterocitos, así como por un efecto indirecto sobre los nervios entéricos. Aldosterona. Acelera la absorción en el colon e incrementa la conducción del sodio de la membrana mucosa. Glucocorticoides. Estimulan la absorción, tanto en el intestino delgado como en el colon, y aumentan la actividad de la ATPasa Na-K en la membrana basolateral. Son también antisecretores; inducen la síntesis de la lipomodulina, una proteína intracelular que inhibe la acción de la fosfolipasa A2, y suprime la liberación del precursor eicosanoide, el ácido araquidónico de la membrana celular. Angiotensina. Tiene una acción importante en la proabsorción y la antisecreción. Se forma como una respuesta a la liberación de renina por el riñón, promueve la absorción probablemente actuando por la vía de la liberación de las catecolaminas de las glándulas suprarrenales y los nervios simpáticos. Encefalinas. Tiene un efecto similar a la noradrenalina en el sistema nervioso entérico. 3.1.3. ALGUNAS SUSTANCIAS QUE DISMINUYEN LA ABSORCIÓN Y ESTIMULAN LA SECRECIÓN. Toxinas (bacterianas). Enterotoxinas como la de Vibrio cholerae, formada por la subunidad A y la subunidad B. cuando e microorganismo llega a la superficie del enterocito, se adhiere a ella y produce la toxina colérica. La subunidad A se desprende de la bacteria y se une a un receptor de membrana GM-1, en la superficie del enterocito mientras que la subunidad B se une a la membrana celular. Luego, la subunidad A penetra en la membrana celular, se une a un receptor, y genera el AMPc intracelular, el cual estimula el canal de cloro en las criptas intestinales, incrementando la secreción de agua, electrólitos e inhibiendo el cotransporte de sodio y cloro en las células de las vellosidades. Como resultado, la secreción de líquidos en el lumen intestinal produce diarrea secretora. Las toxinas termolábiles (TL) de cepas de Escherichia coli liberan una toxina que tienen acción similar a la del cólera, mientras que las termoestables como la de Yersinia enterocolítica, provocan secreción mediante la activación del sistema guanilciclasa. Aunque, hay que tener presentes otros agentes como protozoos (Cryptosporidium parvum), virus (rotavirus A) y algunos otros géneros de bacterias (ejemplo: Shigella) Serotonina. Provoca secreción de diversas formas: Acción enterocitos, actuando sobre directa sobre los receptores en los nervios eferentes que provocan secreción refleja mediada liberación de acetilcolina y/o PIV y por la producción de prostaglandinas por la de estimulación de fagocitos. También se pueden referenciar algunas sustancias como: Prostaglandinas. Pueden provocar secreción por un efecto directo en los enterocitos o por la vía de un reflejo nervioso entérico. Péptido intestinal vaso activo PIV. Acidos(biliares y de cadena larga). Glucagón. Sustancia P. 3.2. EL AGUA. El agua es la sustancia más abundante en el organismo (50% del peso corporal en las mujeres y un 60% en los hombres). En el metabolismo oxidativo se producen unos 350 ml de agua /día (ganancias insensibles), y el resto de agua necesaria para cubrir los requerimientos se obtiene de los alimentos (unos 1.000 ml) y de las bebidas (unos 1.200 ml). Sin embargo, hay situaciones que incrementan los requerimientos de fluidos como embarazo, fiebre, baja humedad, altitudes altas, diarrea acuosa, sudoración excesiva, hemorragias, heridas abiertas o quemaduras considerables. De tal manera que casi la mitad del peso de un ser humano está constituido por agua, por ejemplo un adulto varón de 90 Kg, contiene 54 L de agua. El agua corporal total (ACT), se distribuye en dos grandes espacios: El intracelular, lecho intracelular o el liquido intracelular (LIC). El extracelular, lecho extra celular o líquido extra celular. (LEC). 3.2.1. AGUA EN EL LIC. Corresponde entre un 30 ó 40% del peso total o a 2 / 3 partes del ACT. Por lo tanto, el hombre del ejemplo tendrá 60 L de agua en este compartimiento. 3.2.2. AGUA EN EL LEC. Corresponde al 20% del peso (masa) o a 1 / 3 del ACT. Lo cual indica que el hombre del ejemplo posee 30 L de agua en este lecho. El LEC a su vez, se divide en los siguientes compartimentos: El intersticial. El intravascular. 3.2.2.1. EL INTERSTICIAL. Hace referencia al agua que baña las células y corresponde a un 15% del peso total. 3.2.2.2. EL INTRAVASCULAR. El cual contempla distribución del agua en cuatro subcompartimientos: El plasma (4% del peso total) El tejido conectivo, cartílago y tendones (no es tan significativo su porcentaje). La matriz del hueso (no es tan significativo su porcentaje). Transcelular( 1 % del peso total). compuesto por las secreciones digestivas, sudor, líquido cefalorraquídeo y fluidos pleural, sinovial e intraocular. RELACION PESO CORPORAL TOTAL PCT – PORCENTAJE DE AGUA PESO CORPORAL TOTAL PCT INTERSTICIAL 15% PCT 30 – 40 % PCT. PLASMA 4 % PCT TRANS CELULAR 1% PCT LIC 30 - 40% PCT LEC 20% PCT TOTAL AGUA: 60% DEL PCT. Las células (espacio intracelular) y el intersticio (espacio intersticial) están separados por la membrana celular; el intersticio y la sangre (espacio intravascular), por la pared capilar. PRESENTACION DE LOS DIFERENTES ESPACIOS ACUOSOS. ESPACIO INTERSTICIAL ESPACIO INTRA VASCULAR ESPACIO INTRA CELULAR PARED CAPILAR AGUA 3.2.3. COMPOSICION QUIMICA DE LOS LIQUIDOS EN LOS LIC Y LOS LEC. Se puede manifestar que la composición de los líquidos en estos dos espacios es similar, tanto asi que la carga eléctrica total neta es neutra. La diferencia radica cuantitativamente, en la concentración de electrolitos. 3.2.3.1. COMPOSICION EN EL LIC. Se encuentra en gran cantidad: Ion potasio. Fosfatos. Magnesio. Proteínas. Sodio en poca cantidad. Calcio en poca cantidad. Cloruro en poca cantidad. Bicarbonato en poca cantidad. 3.2.3.2. COMPOSICION EN EL LEC. A diferencia del LIC, aquí se encuentran grandes cantidades de los iones: + Sodio ( el catión Na es el más importante en este espacio) Cloruro. Calcio. Bicarbonato. Los aniones cloruro Cl y bicarbonato HCO3 , son los mas importantes en este espacio. Los términos deshidratación e hipovolemia, que son utilizados frecuentemente para indicar disminución del volumen de fluido, significan: Deshidratacion. Hace referencia a la disminución de liquidos en los dos compartimientos. Hipovolemia. Se refiere a la disminución del volumen de liquido intravascular. Es esencial comprender que, el intercambio de sustancias entre estos espacios es esencial para la vida. El oxígeno, la glucosa y otros nutrientes son transportados a las células por la sangre a través del líquido intersticial; los productos de desecho como el bióxido de carbono o la urea, se difunden al espacio intersticial y son removidos por la sangre y excretados por los órganos especializados o no. 3.2.4 TIPOS DE FLUIDOS. La clasificación siguiente se hace teniendo presente la concentración de solutos de un medio comparada con otro. De tal manera que se clasifican en tres tipos: Isotónicos. Hipotónicos. Hipertónicos. Antes de definir los términos anteriores, es importante recordar lo que se entiende por osmolaridad. Osmolaridad se define como el paso de agua a través de una membrana semi permeable, desde un sistema o medio de menor concentración (más solvente libre) a otro de mayor concentración (menos solvente libre). Ahora si, abordemos los diferentes medios. 3.2.4.1. MEDIO ISOTONICO. Es aquel que comparado con otro, tiene la misma concentración (C), de tal manera que al estar en contacto los dos, el flujo de agua de un medio al otro es cero (en realidad el flujo es en ambas direcciones, lo que sucede es que es en la misma cantidad y a la misma velocidad, por lo que se considera que no hay flujo). ESQUEMA DE DIRECCION DEL FLUJO DE AGUA EN UN MEDIO ISOTONICO MEDIO 1. M1 MEDIO 2. M2 CM1= CM2 SENTIDO DEL FLUJO DE AGUA 3.2.4.2. MEDIO HIPOTONICO. Es aquel que comparado con otro, tiene la menor concentración (C), de tal manera que al estar los dos en contacto, el flujo de agua de un medio al otro, es desde el de menor concentración al de mayor concentración. ESQUEMA DE DIRECCION DEL FLUJO DE AGUA EN UN MEDIO HIPOTONICO MEDIO 1. M1 CM1 MEDIO 2. M2 ‹ CM2 SENTIDO DEL FLUJO DE AGUA MEDIO M1 HIPOTONICO MEDIO M2 HIPERTONICO 3.2.4.3. MEDIO HIPERTONICO. Es aquel que comparado con otro, tiene la MAYOR concentración (C), de tal manera que al estar los dos en contacto, el flujo de agua de un medio al otro, es desde el de menor concentración al de mayor concentración. ESQUEMA DE DIRECCION DEL FLUJO DE AGUA EN UN MEDIO HIPERTONICO MEDIO 1. M1 CM1 MEDIO 2. M2 › CM2 SENTIDO DEL FLUJO DE AGUA MEDIO M1 HIPERTONICO MEDIO M2 HIPOTONICO 3.2.5. PRESION OSMOTICA. Como consecuencia del contenido de solutos o de partículas (moléculas o iones) de una solución, se ejerce cierta presión sobre el sistema que los contiene la cual es directamente proporcional a su concentración, tal presión es la llamada PRESION OSMOTICA. De acuerdo a lo anterior, un medio isotónico es isosmolar, uno hipotónico es hiposmolar y uno hipertónico es hiperosmolar. La osmolaridad fisiológica de los fluidos en los diferentes compartimientos es de 280 – 300 mosm/L, aunque debido a la alta concentración de proteínas en el plasma, dicho valor es un poco mas alto. Por ello, soluciones que tengan valor numérico dentro de este intervalo serán isotónicas, por debajo, hipotónicas y sobre serán hipertónicas. 3.2.5.1. SOLUCIONES ISOTONICAS (ISOSMOLARES). Tales como la dextrosa al 5% en agua destilada DAD 5%, solución de HARTMAN, también llamada lactato de RINGER, solución salina normal SSN y la solución de RINGER. Son utilizadas en los siguientes casos: Como fuente de calorías. Reposición de electrolitos. Reposición de líquido extracelular. Corregir eventos de acidosis. ESQUEMA DE SOLUCIONES ISOTONICAS SOLUCIONES ISOTONICAS DAD 5% HARTMAN (LACTATO DE RINGER) SSN SOLUCION DE RINGER 3.2.5.2. SOLUCIONES HIPOTONICAS (HIPOSMOLARES). Se incluyen las soluciones de solucion salina al medio o SS 0.45% y la solución glucosasa al 2.5%. se utilizan en casos como: Hipernatremia (solución glucosaza 2.5%). Suplir requerimientos día de agua y sodio. ESQUEMA DE SOLUCIONES HIPOTONICAS SOLUCIONES HIPOTONICAS SS 0.45% SOLUCION GLUCOSADA 2.5% 3.2.5.3. SOLUCIONES HIPERTONICAS (HIPEROSMOLARES). Se tienen soluciones como la glucosa al 5% en SSN o en lactato de RINGER y la dextrosa al 10, 20, 30 y 50%. Son útiles en casos como: Reposición de electrolitos y calorías. Diuréticos osmóticos. ESQUEMA DE SOLUCIONES HIPERTONICAS SOLUCIONES HIPERTONICAS DAD 5% EN HARTMAN DAD 5% EN SSN DAD 10, 20, 30 Y 50% 3.2.5.4. CALCULO DE LA OSMOLARIDAD DE LAS SOLUCIONES. Las unidades derivadas de este calculo son Mosm/L (miliosmoles/ litro). se debe tener presente que en si en un sistema hay el aporte de varios electrolitos, se DEBE calcular la osmolaridad aportada por cada uno de ellos y luego se suman C todas las osmolaridades calculadas y el resultado será la osmolaridad total del sistema. La ecuación es mOsm/L = x N x 1000 Donde: C= concentración de la solucion en g/L. PM = peso molecular del soluto. N= numero de iones aportado por el soluto en la solución. 1000= factor de conversión. 3.3. LOS ELECTROLITOS. 3.3.1. GENERALIDADES. En solución, muchas compuestos químicos pueden permanecer como moléculas no disociadas ni cargadas eléctricamente (dextrosa, creatinina y urea), sin embargo, otros pueden disociarse o formar enlaces que les permite adquirir cargas eléctricas a expensas de su respectiva electronegatividad; esto significa que, estas sustancias forman iones, por tanto, cada una de las partículas disociadas, o iones, lleva una carga electrica ( o electrolítica), positiva o negativa - (ejemplos: Cl , Mg ++ o Cl -1 , Mg +2 ). Los compuestos o sustancias que se comportan de esta forma se conocen como electrólitos. El movimiento de líquido en el cuerpo y algunas funciones importantes, están determinadas en su mayoría por cambios en el equilibrio de los electrólitos. De acuerdo a lo anterior, los electrólitos biológicamente importantes, se pueden clasificar en cationes (iones cargados positivamente) o en aniones (iones cargados negativamente). Como ejemplo se pueden citar los siguientes casos: NaCl Na + + Cl – SOLVENTE Mg ++ + MgCl2 ESPECIES NEUTRAS 2 Cl – CATIONES ANIONES CATIONES Y ANIONES DERIVADOS DE ALGUNAS ESPECIES QUIMICAS ESPECIE QUIMICA NEUTRA. EJ: NaCl SOLVENTE Los electrolitos catiónicos más importantes son: + Sodio (Na ). + Potasio (K ). - ANION Cl + CATION + Na ++ Calcio (Ca ). Magnesio (Mg ++ ). Los electrolitos aniónicos más importantes son: Cloro (Cl ). Bicarbonato (HCO3 ). -3 Fosfato (PO4 ). Como ya se menciono anteriormente, los diferentes compartimentos poseen una determinada composición electrolítica, que difiere de la del otro. Cuando se inicia reposicion de electrolitos a un paciente, se obtienen los niveles sanguíneos de electrólitos, los cuales equivalen a los electrólitos en el compartimento intravascular, y no son la medida verdadera de los electrólitos en el espacio celular especifico. 3.3.2. ELECTROLITOS CATIONICOS. 3.3.2.1. SODIO Na+. El principal cation a nivel extracelular. CONCENTRACION DE SODIO EN LOS DIFERENTES COMPARTIMIENTOS ESPACIO EXTRACELULAR PLASMA Na + Na + Na + Na = 142 mEq/L + Na + + + + Na = 144 mEq/L Na = 10 mEq/L Na Na + Na + ESPACIO INTRACELULAR En general, la ingesta diaria de sodio, es igual a su excreción. La mayor parte del cation se excreta a través de los riñones. La aldosterona, influye sobre la reabsorción de potasio y sodio regulando la concentración de estos iones en sangre. Es el principal cation en el aporte a la osmolaridad de los fluidos extracelulares. 3.3.2.1.1. HIPONATREMIA. Considerada cuando la concentración de sodio plasmático es menor a 136 mEq/L, puede ser generada por: Incremento en la excreción renal. Disminución de la absorción. A través del tracto gastro intestinal TGI, mediante vomito, diarrea. Hipervolemia (por ingesta elevada de líquidos, insuficiencia cardiaca y cirrosis). Mal de Addison. Aumento de la hormona antidiurética, vasopresina o ADH. SINTOMAS DE HIPONATREMIA: Letargo. Confusión. Contracción muscular abrupta. Convulsiones. Estupor. Coma. Muerte. TRATAMIENTO DE LA HIPONATREMIA: Administración lenta de líquidos endovenosos para reponer el electrolito. Restringir la ingesta de líquidos. Identificar y tratar la etiología de la hiponatremia. 3.3.2.1.2. HIPERNATREMIA. Se considera este estado cuando la concentración sanguínea del catión es superior a 145 mEq/L. Puede deberse a factores como: Aumento en la ingesta. Disminución en la excreción por compromiso renal. Disminución en la ingesta de agua. Diabetes insípida (se disminuye la secreción de ADH). SINTOMAS DE HIPERNATREMIA: Al igual que la hiponatremia, la disfunción básica es cerebral, además se cursa con los otros síntomas ya descritos para la baja concentración del Ion y como es de esperarse, hay incremento de las cifras de tensión arterial. Lo anterior se ha documentado en la relación existente entre la hipertensión HTA y el incremento en la ingesta y/o en la concentración plasmática elevada del cation. TRATAMIENTO DE LA HIPERNATREMIA. Debe procederse a la reposición de agua, generalmente vía intravenosa. Identificar la causa de base para iniciar tratamiento. 3.3.2.2. POTASIO K+. Es el principal cation intracelular. La excreción renal de potasio es acelerada por acción de hormonas como: La adrenocorticotrópica ACTH. La desoxicorticosterona. El cortisol. 3.2.2.1. HIPOPOTASEMIA O HIPOKALEMIA. Es el estado en el cual el valor de Ion potasio es menor a 3.8 mEq/L en sangre. Este cation influye sobre la actividad de de todas las células, incluso su elevación extracelular, produce un efecto clínico sobre el músculo cardíaco, mientras la disminución de la concentración extracelular puede producir síntomas de lasitud, debilidad y pérdida del tono muscular liso y del estriado, también se ha visto que desencadena falla circulatoria. Los factores incidentes en la disminución del cation pueden ser: Disfunción renal. Perdidas a través del TGI (vomito, diarrea, patologías de base, medicamentos laxantes, etc,) Diuréticos no ahorradores de potasio (como furosemida, que es de techo alto). Síndromes de Cushing, Fanconi, Bartter. Medicamentos como terbutalina y teofilina promueven el paso del Ion intracelular al espacio extracelular. SINTOMAS DE LA HIPOKALEMIA: En general no hay manifestaciones indicativas a menos, que la concentración de potasio caiga por debajo de 3 mEq/L; en tal caso, se puede presentar: Debilidad muscular. Espasmos musculares. Arritmias cardiacas (el estado puede ser muy grave y sinérgico en pacientes que consumen digitálicos). TRATAMIENTO: Ingesta de alimentos ricos en potasio (como el banano). Dosis orales de cloruro de potasio (KCl) y en casos estrictamente necesarios por vía intravenosa I.V. 3.2.2.2. HIPERCALCEMIA O HIPERKALEMIA. En este evento, la concentración del ion es superior a 5 mEq/L en sangre. Comparada con la forma hipo, este evento es bastante peligroso, la concentración cada ves mas elevada promueve el paro cardiaco. Algunos factores que pueden causar la hiperpotasemia son: Excreción disminuida por falla renal. Algunos fármacos (espironolactona y los inhibidores de la enzima convertidota de angiotensina IECA), producen elevación leve del cation. Salida abrupta del Ion intracelular al exterior (quemaduras y/ o aplastamientos). SINTOMAS DE HIPERKALEMIA: En casos leves no se presenta ningún síntoma. Taquiarritmias. TRATAMIENTO DE LA HIPERKALEMIA: Es importante, la atención inmediata para este tipo de pacientes, la cual puede comprender: Administración de calcio (regula la conducción cardiaca afectada por el potasio, aunque solo unos minutos), glucosa(o insulina para que el potasio sea ingresado al interior de la célula). Diureticos. Diálisis. CONCENTRACION DE POTASIO EN LOS DIFERENTES COMPARTIMIENTOS ESPACIO INTERSTICIAL K + K PLASMA + K K + + + K =4 mEq/L + K =4 mEq/L + K = 140 mEq/L K + K + ESPACIO INTRACELULAR K + En pacientes con compromiso renal la administración de potasio puede conducir hiperpotasemia, por lo cual debe administrarse hasta que la función renal sea adecuada. Hay que tener presente, que en general, su administración esta contraindicada en pacientes con insuficiencia suprarrenal y renal no aliviada. 3.2.3. EL CALCIO Ca++. Es el cation basico para algunas funciones enzimaticas, asi como para la contracción muscular y la conducción nerviosa. Su depósito mas importante es el óseo aunque tambien se encuentra en plasma como intracelular. Su concentración esta regulada por dos hormonas: La paratohormona PTH, que aumenta la concentración de calcio en sangre a expensas de: Promover mayor absorción intestinal del ion. Induce la liberación del mineral desde el hueso a la sangre. Disminuir su excreción por el riñon) La calcitonina, que promueve el transporte de calcio desde la sangre al hueso. 3.2.3.1. HIPOCALCEMIA. Se denomina al estado en el cual la concentración de este Ion es menor a 8.8 mg/dL en sangre. Como causas de este evento, se pueden mencionar: Baja capacidad para resorberlo desde el hueso. Excreción aumentada y crónica renal. Hipoalbuminemia (no es significativo este estado en la hipocalcemia). SINTOMAS DE LA HIPOCALCEMIA: En general, las manifestaciones no son frecuentes, sin embargo, se pueden citar los siguientes casos reversibles ante la reposición del Ion: Confusión. Delirios. Disminución de la capacidad de memoria. Alucinaciones. Mialgia. Paresias. Broncoespasmos. Arritmias. TRATAMIENTO DE LA HIPOCALCEMIA: Si hay sintomatología, se debe iniciar suplementos de calcio via I:V, de lo contrario via oral V:O. Aumentando la absorción de calcio por la ingesta de vitamina D. 3.2.3.2. HIPERCALCEMIA. Este estado se manifiesta cuando la concentración de este Ion es mayor a 10.5 mg/dL en sangre. Dentro de las causas mas frecuentes tenemos: Consumo aumentado (como en los antiacidos) o ingesta alimentaria. Ingesta incrementada de vitamina D. Hiperparatiroidismo, (que es la causa mas frecuente). Síndromes paraneoplásicos. SINTOMAS DE LA HIPERCALCEMIA. Similares a la forma hipo. Estreñimiento. Anorexia. Cólico abdominal (por el posible desarrollo de Litiasis renal). TRATAMIENTO DE LA HIPERCALCEMIA. Farmacológica mediante diuréticos, calcitonina o corticosteroides, si ha habido manifestación de síntomas. Incrementar la ingesta de líquidos si no ha habido manifestaciones. Diálisis. Si existe adicionalmente hipomagnesemia, ésta debe tratarse de manera primaria CONCENTRACION DE CALCIO EN LOS DIFERENTES COMPARTIMIENTOS ESPACIO PLASMATICO ESPACIO INTERSTICIAL Ca++ Ca++ Ca++ Ca++ ++ Ca++ = Ca = 2.5 mEq/L Ca++ Ca++ = 2.5 mEq/L -4 1X10 mEq/L Ca++ Ca++ ESPACIO INTRACELULAR 3.2.4. MAGNESIO Mg++. Ca++ En sangre la concentración de este Ion no es muy alta, de tal manera que esta es importante a nivel óseo. El Mg++ es importante para el óptimo funcionamiento y rendimiento de algunas reacciones enzimáticas. 3.2.4.1. HIPOMAGNESEMIA. En este caso la concentración del Ion es menor a 1.6 mEq/L en sangre. Eventos que desarrollan el estado de deficiencia: Diuréticos. Antineoplásicos. Ingesta disminuida. Consumo de alcohol. SINTOMAS DE HIPOMAGNESEMIA. Caquexia. Mialgias. Somnolencia. Convulsiones. TRATAMIENTO DE LA HIPOMAGNESEMIA. Este desorden se trata si hay aparición de síntomas o si la concentración es menor a 1 mEq/L. Si hay hipocalcemia simultáneamente, primero se trata la hipomagnesemia. Reposición vía oral o iv mediante suplementos. 3.2.4.2. HIPERMAGNESEMIA. La concentración en este estado es mayor a 2.1 mEq/L en sangre. Causas: Insuficiencia renal IR. Medicamentos antiacidos o suplementos. SINTOMAS DE HIPERMAGNESEMIA. Hipotensión. Disnea. Paro cardiaco. TRATAMIENTO DE HIPERMAGNESEMIA. Apoyo ventilatorio. Administración iv de gluconato de calcio. Diuréticos. Diálisis. Si existe adicionalmente hipomagnesemia, ésta debe tratarse de manera primaria. CONCENTRACION DE MAGNESIO EN LOS DIFERENTES COMPARTIMIENTOS ESPACIO PLASMATICO ESPACIO EXTRACELULAR Mg++ Mg++ Mg++ Mg++ Mg++ ++ Mg++ = 58 Mg =1.2 mEq/L Mg++ = 1.2mEq/L mEq/L Mg++ Mg++ Mg++ ESPACIO INTRACELULAR 3.3. ELECTROLITOS ANIONICOS. 3.3.1. ION CLORURO Cl . Es el anión más importante en el espacio extracelular, su distribución depende básicamente del sodio. El cambio en la concentración de este Ion afecta el equilibrio del Ion bicarbonato HCO3 llevando a la alcalosis o acidosis. En realidad, el aumento en su concentración no es frecuente (aumenta por hipernatremia), siendo la disminución de este anion importante, básicamente causada por: Vómito. Diuréticos. Hiponatremia. CONCENTRACION DE CLORURO EN LOS DIFERENTES COMPARTIMIENTOS ESPACIO PLASMATICO ESPACIO EXTRACELULAR Cl Cl Cl Cl = 114 mEq/L - Cl =103 mEq/L Cl = 4 Cl Cl mEq/L Cl Cl Cl - ESPACIO INTRACELULAR 3.3.2. ION FOSFATO PO4 -3 . Su importancia fisiológica radica en el papel que desempeña en ciclos importantes como el de Krebs y el anaerobico en procesos energeticos, mediante la producción de moléculas de Adenosín trifosfato ATP y de adenosín difosfato ADP. Se encuentra principalmente a nivel óseo e intracelular. 3.3.2.1. HIPOFOSFATEMIA. Se denomina cuando su concentración sanguínea es menor a 2.5 mg/dL. Causas: IR. Hipotiroidismo. Hipertiroidismo. Medicamentos (teofilina, diureticos, antiacidos). Quemaduras severas. Alcoholismo. Diabetes. SINTOMAS DE HIPOFOSFATEMIA. Mialgia. Fracturas óseas. Debilidad muscular. Estupor. Coma. Muerte. TRATAMIENTO DE LA HIPOFOSFATEMIA. Solución oral, para restablecer la concentración o la sola ingesta de alimentos ricos en fosfatos (lácteos descremados o semi descremados, frijoles, chocolate, verduras) es suficiente si no ha sido grave la sintomatología presentada. En caso contrario, debe administrarse fosfato v.o. 3.3.2.2. HIPERFOSFATEMIA. Se presenta cuando la concentración sanguínea es mayor a 4.5 mg/dL. No es frecuente el aumento de la concentración de este Ion en personas sin compromiso renal, por ello la IR, es el factor predominante para ello. SINTOMAS DE HIPERFOSFATEMIA. Accidentes cerebro vasculares ACV y cardio vasculares (por cristalización del fosfato de calcio en paredes vasculares). TRATAMIENTO DE LA HIPERFOSFATEMIA. Disminución de la ingesta de alimentos ricos en el ion. Administrar antiácidos (disminuyen la absorción del fosfato). CONCENTRACION DE FOSFATO EN LOS DIFERENTES COMPARTIMIENTOS ESPACIO PLASMATICO ESPACIO EXTRACELULAR -3 PO4 -3 PO4 -3 PO4 -3 PO4 -3 PO4 -3 PO4 -3 PO4 =4 mEq/L -3 =2 mEq/L PO4 =75 mEq/L -3 -3 PO4 PO4 -3 PO4 ESPACIO INTRACELULAR A continuación, se presenta un esquema, resumen de la distribución de los electrolitos en los diferentes espacios. ESQUEMA DE DISTRIBUCION DE LOS ELECTROLITOS EN LOS DIFERENTES COMPARTIMIENTOS ESPACIO INTRACELULAR + + Na = 10 mEq/L Na = 144 mEq/L + + K = 140 mEq/L Ca++ = 1X10 mEq/L Mg++ = 58 mEq/L - Cl = 4 mEq/L ESPACIO EXTRACELULAR K =4 mEq/L -4 ++ Ca = 2.5 mEq/L ++ ESPACIO INTRAVASCULAR + Na = 142 mEq/L + K =4 mEq/L Ca++ = 2.5 ++ Mg =1.2 mEq/L Mg = 1.2mEq/L Cl-=103 Cl = 114 mEq/L mEq/L - -3 -3 PO4 =75 mEq/L ESPACIO INTRACELULAR PO4 =4 mEq/L ESPACIO EXTRACELULAR -3 PO4 = 2 mEq/L ESPACIO INTRAVASCULAR 3.4. DILUCIONES. Este es un tema, que en la vida real y que en el desempeño profesional puede presentarse y que de alguna manera como profesionales de la salud, debemos responder a las necesidades del paciente contenidas en una prescripción medica y que debemos traducir de la manera mas eficiente, segura y efectiva. Dado que La concentración de los solutos orgánicos e incluso algunas formas de presentacion de los medicamentos puede ser expresada en diferentes unidades como: Miligramos por decilitro (mg/dl). Milimoles por litro (mmol/L). Miliequivalentes por litro (mEq/L). Miliosmoles por litro (mOsmol/L). Es fundamental que se comprenda la nomenclatura, importancia y su significado. En este sentido y para el adecuado desarrollo de competencias en este tema, es necesario que el estudiante, realice la revisión de algunos temas que son pertinentes y básicos, y que muy seguramente ya habrá tenido oportunidad de estudiar, tales temas son: Unidades químicas y físicas de concentración. Osmolaridad. Múltiplos y submúltiplos de las unidades de masa y volumen. Equivalente gramo de una sustancia y miliequivalentes. Peso atómico y molecular de una sustancia. Concepto de mol y milimol. Para fines prácticos y a modo de introducción, se hará referencia a algunos de los ítems anteriores sin que esto sea para reemplazar la consulta que debe realizarse. 3.4.1. PESO MOLECULAR. Es igual a la suma de los pesos atómicos de los atomos que forman la sustancia. Por ejemplo, el peso molecular de la sal común o cloruro de sodio NaCl es 58.5 (23 de Na+ g/mol y 35.5 g/mol del Cl), del cloruro de potasio KCl (aunque en realidad en solución no existen moléculas de cloruro de sodio ni de cloruro de potasio), es 74.5 g/mol ( Cl= 35.5 g/mol y 39 g/mol K). El peso molecular en gramos de cualquier compuesto se denomina o equivale a una mol, a su vez una mol contiene mil milimoles, siendo la milimol (mmol) el peso molecular expresado en miligramos. Ejemplo: 180 gramos de glucosa corresponden a un mol y si se expresa en miligramos: 180 miligramos corresponden a 1 mmol de glucosa. La concentración de moléculas no electrolíticas (que no se disocian eléctricamente) como glucosa y urea, se informa por costumbre en mg/dL en vez de mmol/L. 3.4.2. EQUIVALENTE GRAMO. Un equivalente se puede definir como la cantidad en gramos de cualquier elemento capaz de combinarse o de reemplazar a un átomo gramo de ión hidrógenion H+ o de hidroxilo OH . Así, el peso equivalente de un elemento es el peso que se combina con o substituye a un átomo de hidrógeno; un gramo equivalente de un elemento es la cantidad en gramos que lleva el mismo número de cargas que el gramo equivalente de cualquier otro elemento. Ejemplo: 23 gramos de Na+ son equivalentes a 35.5 g de CI y a 39 g de K+. En el caso del calcio que tiene un peso atómico de 40 pero con 2 valencias, el peso equivalente será igual a la mitad del peso atómico, que es donde se encuentra una sola valencia. Ejemplo: 58,5 g NaCl Pero como 1eq-g 58.5 g NaCl 1 mol NaCl 1eq-g NaCl 1000 mEq, entonces: 1000 mEq NaCl. Los solutos en los líquidos corporales están relativamente diluídos y la mayoría de los iones se encuentran en concentraciones de miliequivalentes (mEq). 3.5. CALCULOS EN DILUCIONES. 3.5.1. CALCULO DE CONCENTRACIÓN FINAL EN UNA MEZCLA. Si se mezcla una solución de 250 mL de SSN con 300 mL de SS al medio, cual es la concentración resultante de la solución en: g/mL y en % ? C= Mt Vt Donde, C= concentración. Mt= masa total ( Mt= M1 + M2 + M... + Mn). Se debe calcular la masa total: Para la SSN: 0.9 g NaCl X 2.25 g NaCl. 100 mL SSN 250 mL SSN Para la solución al medio: 0.45 g NaCl X Mt = 2.25 g NaCl. + 100 mL S1/2 300 mL S1/2 1.35 g NaCl = 3.6 g NaCl 1.35 g NaCl Vt = 250 mL SSN C= En porcentaje sería: + 300 mL SS1/2 3.6 g Nacl 550 mL 550 mL SS = = 6.54 mg NaCl/mLSS. 3.6 g NaCl X 550 mL SS 100 mL SS 0.64% Otro modelo de ejercicio sería: Que volumen se podría PREPARAR de una solución de DAD al 10%(S3), a partir de 40mL de DAD 15% (S1) y DAD 5% (S2). La resolución de este tipo de ejercicios puede realizarse de manera matemática o por una técnica mecánica. Se hará de la segunda manera, puesto que es más fácil y rápida. S1 15 5 mL 10(S3) S2 5 TOTAL 5 mL 10 mL Inicialmente, se colocan las soluciones con las que se cuenta, tal y como se presentan en el esquema La solución a preparar se coloca en el centro. Posteriormente se resta de forma diagonal en números absolutos. El resultado se interpreta, que para preparar una solucion de 10 mL DAD 10%, se requiere mezclar 5 mL de DAD 15% con 5mL de DAD 5% . Por tanto, si: 5 mL (S1) 40mL (S1) 5mL (S2) X = 40 mL (S2) Vt= 40ml (S1) + 40 mL (S2) = 80 mL (S3) 3.5.2. PREPARACION DE SOLUCIONES. Con 700 mg de NaCl, que volumen de SSN se podría preparar? SSN = 0.9 g NaCl en 100 mL de SSN, entonces: 900 mg NaCl 100mL SSN = 77.8 mLSSN 700 mg NaCl X También, se podria preguntar de la siguiente manera: 350 mL DAD 20%, que masa de dextrosa posee? Entonces si hay 20g dextrosa en 100mL DAD, procedemos a resolver el ejercicio. 20 g dextrosa 100 mL DAD = 70 g dextrosa X 350 mL DAD 3.5.3. CALCULO CON MILIEQUIVALENTES. Una ampolla de NaCl (natrol), posee un volumen de 10 mL y su concentración es de 2 mEq/mL. Calcular: mEq totales y masa en gramos. mEq totales: 10 mL NaCl X 2 mEq NaCl = 20 mEq NaCl 1 mL Natrol Teniendo presente que un Eq-g (1000 mEq) es igual al peso molecular, tenemos: 58.5 g NaCl 1000 mEq NaCl = 11, 7 g NaCl X 20 mEq NaCl Otro tipo de ejercicio puede ser: Llega una prescripcion: 500 mL SSN + 35 mEq KCl (katrol), pasar a 62.5 mL/ h. Calcular: bolsas y ampollas dispensadas. Tener presente que las prescripciones son para 24 h, por lo tanto el volumen total es: 62.5 mL 1h X mL 24h = 1500 mL = 3 bolsas de 500 mLSSN Como cada bolsa contendrá (teóricamente, porque no se esta contemplando el volumen ocupado por cada ampolla) 35 mEq KCl, serán 105 mEq KCl totales. Ahora, cada ampolla posee vol= 10mL y 2mEq KCl/mLsolucion de KCl, por lo tanto cada ampolla tiene 20 mEq, luego las ampollas dispensadas son: 105 mEq KCl = 6 ampollas 20 mEq KCl 3.5.4. CALCULO DE OSMOLARIDAD. Cuál será la osmolaridad (Mosm/L), de la SSN? SSN = 0.9 g NaCl en 100 mL de SSN. La ecuación es: mOsm/L = C PM x N x 1000 Por lo tanto, la concentracion debe estar en g/L: 0.9g NaCl 100 mL SSN = 9 g NaCl/ L X 1000 mL SSN Recordar que el numero de iones aportados es 2 = N El peso del NaCl = 58.5 g, ahora reemplazamos los valores: mOsm 9 g/L = L X 2(2) X 1000 = 307.7 mOs/L 58.5 g/mol AUTOEVALUACION Y CONSULTA DE LA UNIDAD DIDACTICA 1. Explicar y dar ejemplos si es el caso: 1. Diferencia desde el punto de vista biofarmacéutico de una FF sólida comprimida no efervescente y una efervescente. 2. Qué es el efecto del primer paso y que FF no lo sufren. 3. Qué es redistribución de un fármaco y cite ejemplos. 4. Para una paciente de 25 años y una de 80, que tienen sepsis de origen abdominal, se ha prescrito una serie de medicamentos, incluyendo el mismo antibiótico. Qué consideraciones se deben tener presente en la dosificación en cada caso? 5. Porqué los casos de hiperkalemia se consideran graves comparados con la hipernatremia? 6. Qué es el tétanos, quien lo causa, porqué y cuál es la conducta preventiva y de tratamiento? 7. Qué es el botulismo, quién lo causa, porqué y cuál es la conducta preventiva y de tratamiento? 8. Por qué un fármaco hipertónico NO se debe administrar DIRECTAMENTE IV? 9. Por qué un fármaco hipotónico NO debe ser administrado DIRECTAMENTE IV.? 10. Se requiere preparar 250 ml de SS al medio a partir de bolsas de 500ml SSN. Como la prepararía? 11. Cuál es la masa en gramos de la 300ml de DAD 20%? 12. Con 5 g de nacl, que volumen de SSN podría prepararse? 13. Si al servicio llega una prescripción: 250 mlssn + 28 meq kcl, pasar a 83 ml/h. Cuantas ampollas de kcl (de 10ml y 2meq/ml) y cuantas bolsas de SSN de 500ml, son dispensadas? 14. En un caso hipotético, debe preparar 6,25 mg de captopril a partir de una tableta de 50 mg. Como lo haría? 15. En un caso hipotético, debe preparar 0.1mg de clonidina partir de una tableta de 300 mcg. Como lo haría? UNIDAD DIDACTICA 2. INTERACCIONES FARMACO – RECEPTOR, FARMACOLOGIA DE LOS ANALGESICOS, ANTIARTRITICOS, ANTIGOTOSOS Y FARMACOLOGIA GASTROINTESTINAL. CAPITULO 1. FUNDAMENTOS DE RECEPTORES FARMACOLOGICOS. 1.1. GENERALIDADES. El término receptor apareció en una publicación de Ehrlich y Morgenroth (1.990) en la quemenciona: ¨Por razones de brevedad, el grupo combinante de la molécula protoplasmática será llamado receptor¨. Paralelamente, Langley evidenció experimentalmente la existencia de sustancias en las terminaciones nerviosas, capaces de crear o trasmitir estímulos, siendo posible bloquear o imitar (mimetizar) su acciòn mediante el uso de algunos ¨venenos¨. Básicamente, y como se menciono anteriormente, los efectos farmacológicos se deben a la interacción entre el fármaco y los receptores. Los receptores son macromoléculas de carácter protéico, localizados en la membrana celular o en el espacio intracelular, y se combinan con el fármaco para producir una reacción química cuya evento primordial es modificar la fisiología celular, de tal manera, que para que el efecto biológico aparezca, debe ocurrir primero la unión del fármaco con el receptor. Esta interacción sucede por el establecimiento de las siguientes condiciones: 1.2. ENLACES FARMACO – RECEPTOR. El carácter de estos enlaces pueden ser: Químicos (covalentes, ionicos, puentes de hidrogeno) Eléctricos. Nucleares (fuerzas de Van der Waals). El efecto puede ser reversible o no dependiendo del tipo de interacción, mientras más fuerte sea la unión, más tiempo persiste el efecto farmacológico, lo cual es importante en el tipo de unión covalente. 1.2.1. ENCUENTRO FARMACO – RECEPTOR. Por los procesos de distribución y difusión indicados anteriormente, la molécula del fármaco es llevada cerca de la superficie del receptor, se une a éste, adquiriendo una fuerza de enlace que lo mantiene combinado. 1.2.2. PROPIEDADES DEL FARMACO RESPECTO A SU RECEPTOR. De acuerdo a lo explicado anteriormente hay que recordar que cada fármaco posee dos propiedades independientes relacionadas con su combinación con el receptor: Afinidad. Tendencia de un fármaco a establecer un complejo o unión estable con el receptor. Eficacia o actividad intrínseca. Esta última describe la eficacia biológica del complejo fármaco-receptor. De otra parte, Clark, basado en los estudios llevados a cabo por Langmuir (1.916), encontrò datos experimentales a favor de su teoría de la ocupación: Todos los receptores biológicos para un fármaco son idénticos. Cada receptor es independiente de los demás. La respuesta biológica obtenida es proporcional al número de receptores ocupados. Por lo anterior, la interacción fármaco-receptor esta controlada por la ley de acción de masas. 1.2.3. EFECTOS ALOSTÉRICOS. Son aquellos que se manifiestan a nivel de cambios en la configuración de la molécula, en donde ha sido afectada la estructura terciaria (Puesto que los receptores son proteínas), aunque el fármaco se haya unido a cierta distancia del receptor, éste puede alterarse por varias causas. Un fármaco que modifica la unión entre un átomo de azufre y otro (en general existen varios de ellos en cada proteína) puede cambiar toda la forma de la molécula. Alteración de la de la permeabilidad de la membrana celular, permitiendo el ingreso a sustancias del medio extracelular, potencialmente tóxicas y que pueden dañar a la célula. 1.2.4. ACTIVACION DE LA CASCADA DE SEGUNDOS MENSAJEROS. Tal y como se referenció anteriormente, el efecto farmacológico puede resultar de la puesta en marcha de una cascada de reacciones intracelulares iniciadas desde la superficie celular. Los segundos mensajeros se han identificado, en su mayoría, como derivados de nucleótidos cíclicos de adenina y guanina, los cuales constituyen familias con diversas acciones. Las modificaciones de los niveles intracelulares de calcio desempeñan un papel crítico en estas reacciones. AUNQUE LA FARMACOLOGIA PROPIA DEL SISTEMA NERVIOSO, NO ESTA CONTEMPLADA EN ESTE MODULO, PUES SE VERA EN EL POSTERIOR, SE HARA UNA BREVE RESEÑA DE RECEPTORES Y FARMACOS. Para poder adentrarnos un poco en los tipos de receptores, es necesario recordar algunos preconceptos básicos del sistema nervioso (evidentemente, el estudiante en este momento deberá repasar la morfofisiología que requiera, para el adecuado y mejor entendimiento del tema). 1.3. LA NEURONA Las neuronas son células altamente especializadas que conducen impulsos electro - quimicos, por cambios en permeabilidad de su membrana, lo cual las hace excitables, se comunican entre sí mediante las llamadas sinapsis, de esta manera, regulan los tejidos y órganos. Los cambios en la M:C, se producen debido a la acción de neurotransmisores y fármacos. ACTIVACION DE LA CASCADA DE SEGUNDOS MENSAJEROS La Li Ra Ri PG β β α α γ γ αa αi C + - β γ γ - GTP Ga α β - GTP Gi Membrana celular PG C 1.3.1. NEUROTRANSMISORES. Estas sustancias se biosintetizan en las terminaciones axónicas, y se almacenan dentro de “bolsas” llamadas vesículas sinápticas en forma de iones , como la acetilcolina, o como complejos con ATP y proteínas, como la adrenalina. Son de tres clases desde el punto de vista químico: Aminas. Acetilcolina. Adrenalina. Dopamina. Serotonina. Histamina. ESQUEMA DE LA NEURONA SOMA NODULO DE RANVIER AXON TELODENDRONES Aminoácidos. Acido gamma – aminobutìrico GABA. Glicina. Taurina. Acido aspártico. Acido Glutámico. Péptidos. Sustancia P. Encefalinas y endorfinas. Actualmente, adenosina, prostaglandinas y las hormonas esteroides, pueden son consideradas como neuro-transmisores. Las dendritas recepcionan y transportan los impulsos electro – químicos al cuerpo celular. Estas señales son transmitidas a la neurona próxima o a un tejido a través del axón; éste está cubierto por una envoltura llamada vaina de mielina, discontínua en algunos puntos por los nódulos de Ranvier, que permiten el intercambio de iones entre el axón y sus alrededores. CONDUCCIÓN NERVIOSA. Se refiere al paso del impulso a lo largo de la neurona. 1.3.2. TRANSMISIÓN DEL IMPULSO NERVIOSO. Es el paso de éste a través de una sinapsis hasta otra neurona. Como las células nerviosas son excitables, un potencial de acción o impulso nervioso, cambia el potencial de reposo desde – 50 ó -80 mV hasta un valor +30, +40 mV (potencial de acción o despolarización). La despolarización se propaga hacia el final del axón y allí se inicia una serie de fenómenos que permiten la transmisión del impulso a través de la sinapsis o de la unión neuroefectora a través de mediadores como los neurotransmisores. En estado de reposo hay liberación lenta y continua de cantidades mínimas de neurotransmisor, insuficiente para iniciar un impulso. Sin embargo, la llegada de un potencial de acción hace que las vesículas liberen el neurotransmisor en un proceso de transporte dependiente de la concentración de Ca2+. ESQUEMA DE CONDUCCION NERVIOSA Y LIBERACION DEL NEUROTRANSMISOR AXON IMPULSO NERVIOSO Ca++ β LIBERACION DE NEUROTRANSMISOR α α RECEPTOR POSTSINAPTICO β RECEPTOR POSTSINAPTICO El neurotransmisor, luego de ser liberado por la vesícula que lo contiene, es vertido a la hendidura sináptica para unirse a los receptores en la membrana de la célula efectora o postsináptica, produciéndose el potencial de acción que se propaga a través del axón. Simultàneamente, el neurotransmisor puede interaccionar con receptores presinàpticos (autorreceptores) para regular la liberación del neurotransmisor mediante un mecanismo conocido como regulación ¨feed back¨. Al sistema nervioso lo podemos dividir en dos grandes grupos como son el Sistema nervioso central (SNC) y el Sistema nervioso periférico (SNP). SISTEMA NERVIOSO CENTRAL (SNC). Comprendido por: Cerebro. Cerebelo. Médula espinal. SISTEMA NERVIOSO PERIFÉRICO (SNP). Constituido por: Sistema nervioso somático. 1.4. SISTEMA NERVIOSO AUTÓNOMO. La regulación del SNC hacia todos los órganos del cuerpo y la periferia son dadas por el sistema nervioso autónomo. Comunmente, se emplean los términos colinérgico y adrenérgico, los cuales hacen referencia a los sistemas neuronales cuyo transmisor es la acetilcolina o la noradrenalina, respectivamente. Son términos referidos a los sistemas antagonistas fisiológicos. parasimpático y simpático. Como por ejemplo, muchos órganos están inervados por los dos sistemas causando efectos opuestos, de tal manera que si un sistema estimula una respuesta, el otro sistema la deprime y viceversa. En un caso concreto, la acción adrenérgica produce bronco -relajación, mientras que la colinérgica produce bronco - constricción. El sistema nervioso autónomo, tal y como se ha mencionado, se divide en: 1.4.1. SISTEMA NERVIOSO SIMPÁTICO. Las sustancias noradrenalina (NA), y la adrenalina (epinefrina), que regulan las acciones del simpático son neurotransmisores sólo en las terminaciones simpáticas postganglionares desde las cuales se dirigen al órgano efector Estos neurotransmisores, regulan muchas actividades fisiológicas. entre otras: La tension arterial. Inotropismo cardiaco. Cronotropismo cardiaco. Motilidad intestinal. Tono de la musculatura lisa. La NA (que es una monoamina), tiene como precursor el aminoácido tirosina, sobre el cual actúa la enzima tirosina hidroxilasa, que lo transforma en dihidroxifenilalanina (DOPA) en las dendritas sinápticas. Posteriormente, es transformada a dopamina (DA), que de igual manera, es un neurotransmisor. La DA es transformada a noradrenalina por la acción del la enzima dopaminahidroxilasa. La N-metilación de noradrenalina a adrenalina esta catalizada por la feniletanolamina N-metil-transferasa. Posteriormente, la noradrenalina es almacenada en las vesículas sinápticas como complejo, unida al ATP y a una proteína ácida llamada cromogranina, la cual la protege de su destrucción por la enzima monoamino-oxidasa (MAO). ESQUEMA PROTECCION DE LAS MONOAMINAS POR CROMOGRANINA CONTRA LA MAO MONOAMINA ACTIVA MONOAMINA METABOLIZADA MAO MAO CROMOGRANINA MONOAMINA ACTIVA Los eventos que ocurren una vez liberado el neurotransmisor en la hendidura sináptica, pueden ser: Que el neurotransmisor sea recaptado en la neurona presináptica. Después de recaptado, se almacene en las vesículas, por procesos de transporte activo (al igual que su eliminación). Que sea inactivado por la acción de las enzimas MAO la Catecol-O-metiltransferasa (COMT). Las COMT, degradan las Catecolaminas extraneuronales (en el espacio sináptico), actuando sobre el hidroxilo del grupo fenol de la posición meta Que el neurotransmisor actúe sobre los receptores presinápticos (autorreceptores), en cuyo caso, regula la biosíntesis y liberación de neurotransmisor. Actuar sobre los receptores situados en la membrana postsinàptica, de tal manera que se promueva una respuesta fisiologica. 1.4.2. SISTEMA NERVIOSO PARASIMPÁTICO. El neurotransmisor propio de todos los ganglios y de las uniones neuromusculares, además de las terminaciones postganglionares del sistema parasimpático es la acetilcolina. La acetilcolina (A.C.), es sintetizada en el citoplasma de las terminaciones axónicas, producto de la acetilación de la colina (procedente de la hidrólisis de lecitina o fosfatidilcolina), con acetilcoenzima A (acetilCoA), cuya reacción está catalizada por la enzima colina acetiltransferasa, luego es almacenada en gran parte en las vesículas para posteriormente poder ser liberada ante la estimulación neuronal. La ¨toxina botulìnica¨, mezcla de toxinas producidas por el Clostridium Botulinum, inhibe la liberación del neurotransmisor, produciendo botulismo (parálisis nerviosa) La A.C liberada, es metabolizada por la enzima acetilcolinesterasa, a colina mediante hidrolisis, y acido acético. Muchas sustancias, como los pesticidas son inhibidores de acetilcolinesterasa, por tanto, ocasionan que el nurotransmisor actúe por más tiempo y en mayor cantidad en sus receptores; de tal manera que las sustancias o fármacos que presentan esta acción son denominados agonistas indirectos de A.C. 1.5. CLASIFICACION DE LOS RECEPTORES. Contrario a las enzimas, que tienen en general especificidad de sustrato y de reacción, éstos poseen particularidades que dificultan su clasificación, tales como: La respuesta que produce un fármaco o ligando depende del tipo de tejido en el cual se encuentre el receptor. Un receptor puede reconocer a varios tipos de sustratos de forma diferente: (agonistas, antagonistas y/o metagonistas). Un ligando puede ser agonista en varios receptores. El receptor dado puede existir como diferentes confòrmeros interconvertibles que presenten afinidades diferentes para un mismo ligando. La fijación de un fármaco al receptor se lleva a cabo con cooperatividad positiva o negativa (la entrada de la primera molécula del fármaco facilita o dificulta la entrada de las siguientes). El receptor puede presentar varios sitios de fijación. Aun así, en publicaciones de ciencias farmacológicas, Se relacionan alfabéticamente los principales receptores, incluyendo la nomenclatura más comúnmente usada, los agonistas selectivos, radioligandos, e información acerca de sus estructuras. A continuación, se hará un somero acercamiento a ellos. 1.5.1. RECEPTORES ADRENERGICOS. Existen dos grandes clases de receptores adrenèrgicos, α y β, de los cuales hay subtipos como: α1. α2. β1. β2. Se pueden encontrar receptores α tanto presinápticos como postsinápticos. 1.5.1.1. RESPUESTAS EN LOS RECEPTORES α POSTSINAPTICOS (α1). En general, la ocupación de estos receptores por agonistas produce respuestas excitatorias, es decir son los que generan las respuestas fisiológicas como: Vaso constricción. Constriccion de la musculatura intestinal. Constriccion uterina. La actividad sobre estos receptores por los agonistas decrece en el orden: noradrenalina Adrenalina isoprenalina. AGONISTAS α1 ¨casi puros¨ como la fenilefrina son utilizados en el tratamiento de la hipotensión y la congestión nasal. ANTAGONISTAS α adrenèrgicos pueden usarse como por su efecto vasodilatador periférico para tratar la hipertensión puesto que si se bloquea el receptor postsináptico, la NA solo actúa en los receptores β, produciendo vasodilatación periférica e hipotensión. Aunque en realidad, sólo los antagonistas α1 ¨puros¨ son buenos antihipertensivos (ejemplo la prazocina, aunque se diseñó como inhibidor de fosfodiesterasas para conseguir una mayor concentración de AMPc y, por tanto, como vasodilatador directo, aunque produce taquicardia refleja por acción β e hipotensión postural debido a la vasodilatación periférica) ya que si hay bloqueo simultáneo de los receptores α2, presinápticos se inhibe la regulación de la liberación de NA, incrementando su actividad sobre los receptores β1, lo cual puede originar falla cardiaca. 1.5.1.2. RESPUESTAS EN LOS RECEPTORES α2. De estos receptores, se pueden encontrar presinápticos y postsinápticos. Los α2 presinàpticos, regulan la liberación de neurotransmisor. Los α2 postinàpticos, pueden encontrarse centrales (su activación induce fundamentalmente sedación) y en distintos tejidos y órganos. AGONISTAS α2 como la clonidina ( una 2-amino-imidazolina, descubierta en 1962 por Stahle de la compañìa farmaceútica C.H. Boehringen Sohn). Inicialmente diseñada como descongestivo nasal, se indica actualmente como un potente antihipertensivo. 1.5.1.3. RESPUESTAS EN LOS RECEPTORES β. La ocupación de los receptores β por catecolaminas produce la activación de segundos mensajeros vía A.C y el AMPc. La ocupación de estos receptores produce: Respuestas inhibitorias en la musculatura lisa. Inotropismo.positivo. Cronotropismo positivo. Los antagonistas β - Adrenérgicos o β – bloqueadores son un grupo importante dentro de los fármacos adrenérgicos. Son utilizados como: Antihipertensivos (en pacientes no asmáticos se debe evaluar la selectividad del fármaco). El hecho de que de un bloqueo de receptores β disminuya la presión sanguínea es paradójico, ya que podría esperarse un efecto hipertensivo como consecuencia de su bloqueo, ya que la union de agonistas a él producen vasodilatación. Se considera, que el descenso de la presión sanguínea se produce a través de la inhibición del trabajo cardiaco y de la inhibición de renina, entre otros mecanismos. Glaucoma (timolol). La unión de antagonistas al receptor no le produce cambios conformacionales y no se presentan los procesos que activan la adenilato ciclasa. Ninguno de estos receptores es particularmente específico de un órgano o tejido. 1.5.1.3.1. RESPUESTAS EN LOS RECEPTORES β1. Tienen efectos en: Corazón. Los bloqueadores β1 selectivos evitan los problemas que resultan de la aplicación de los β - bloqueadores clásicos en pacientes asmáticos. Adipocitos. 1.5.1.3.2. RESPUESTAS EN LOS RECEPTORES β2. La principal aplicación terapéutica de los agonistas es como broncodilatadores. En general, estos receptores presentan efectos sobre: Bronquios. Músculo liso. Musculatura vascular. En la práctica clínica de la broncodilatación, es importante no sólo la evaluación del agonismo del fármaco sobre el receptor β, sino también su selectividad sobre el receptor β2, pues de otra manera se obtendrán efectos cardiacos indeseables. Para ello, es importante la evaluacion de larelación: EFECTO β2 EFECTO β1 Por ejemplo, la relacion de la isoprenalina o isoproterenol, es 1, lo que significa que un agonista β ¨puro¨ pero no selecciona entre los receptores β1 o β2, por lo cual no puede usarse como broncodilatador, mientras el salbutamol tiene como valor de la relación 59, por ende su actividad a nivel cardiaco es menor y su utilidad como broncodilatador es ventajosa. 1.5.2. RECEPTORES DOPAMINERGICOS Y DOPAMINA DA. La dopamina DA (3,4-dihidroxifenil-- β - etilamina,) es una catecolamina, se produce de manera intermedia en la biosíntesis de noradrenalina y se encuentra relacionada en muchas actividades fisiológicas y patológicas. Muchos fármacos anti-Parkinsonianos, antipsicóticos, antieméticos y antihipertensivos, actúan sobre el sistema dopaminérgico. ACCIONES SOBRE LOS RECEPTORES α Y β. RECEPTOR. ACCIONES. Vasoconstricción. Broncodilatación. α1 Constriccion de la musculatura lisa intestinal. Constriccion de la musculatura lisa uterina. Disminución de la motilidad intestinal. α2 Regula la secreción del neurotransmisor. Aumenta la frecuencia cardiaca. Aumenta la fuerza de contracción cardiaca Aumenta β1 la velocidad de conducción electrica cardiaca (dromotrópico positivo). Aumenta la lipólisis. Disminuye la motilidad intestinal. Broncodilatación. Vasodilatación. β2 Útero - relajación. Aumenta glucogenólisis. Diminuye la motilidad intestinal. La DA se almacena en vesículas sinápticas de las que, una vez liberada en la hendidura sináptica, puede: Recaptarse por la neurona presináptica. Biodegradarse por la acción de COMT y MAO. Actuar sobre los receptores dopaminérgicos presinápticos (autorreceptores) o postsinápticos. RECEPTORES DE DOPAMINA. Se pueden encontrar a nivel central y periférico. En general los receptores se localizan en: Ganglios simpáticos. Terminaciones nerviosas simpáticas. Lecho vascular mesentérico. Lecho vascular renal. Túbulos renales. 1.5.2.1. RECEPTORES CENTRALES DE DA. Los receptores centrales son D1 y D2. Los receptores D1, son postsinápticos y activan el sistema de A.C, presentan mayor sensibilidad en la esquizofrenia y muy poca en la enfermedad de Parkinson por ello sus antagonistas podrían ser antipsicóticos sin efectos extrapiramidales. Los receptores D2 son presinápticos y postsinápticos, se encuentran predominantemente en los sistemas nigroestriado y mesolímbico. La densidad de ellos, postsinápticos está aumentada en la esquizofrenia y en los enfermos de Parkinson que no han sido tratados con L-DOPA. Los D2 se caracterizan porque inhiben la A.C, disminuyen los niveles de IP3 y regulan los canales de Ca+2. Los agonistas D2 son de interés como fármacos anti-Parkinsonianos y sus antagonistas se utilizan en el tratamiento de la esquizofrenia, pero tienen efectos extrapiramidales (Parkinsonismo medicamentoso). 1.5.2.1.1. AGONISTAS DE LOS RECEPTORES CENTRALES DE DA. Apomorfina, un alcaloide nefrotóxico que pasa la BHC, agonista D1 y D2 obtenido por transposición acida de la morfina, es un fármaco de acción emética utilizado para provocar el vomito en casos de envenenamiento. Bromocriptina es agonista D2 (también lergotil y pergolida), se emplea en el tratamiento de la enfermedad de Parkinson, cuando los enfermos han hecho resistencia a la levodopa y para inhibir la secreción de prolactina. 1.5.2.1.2. ANTAGONISTAS DE LOS RECEPTORES CENTRALES DE DA. Básicamente son utilizados como: Antieméticos y como Neurolépticos, antipsicóticos o antiesquizofrénicos: Su administración prolongada como antiesquizofrénicos puede producir como reaccion adversa Parkinsonismo medicamentoso (por las acciones extrapiramidales). Como neurolépticos, se tienen los siguientes grupos: Fenotiazinas como la clorpromazina, bloquea D1 y D2, aunque presenta tambien acciones colinergicas, antihistamínica y antiadrenérgica. Butirofenonas como el haloperidol. β-aminocetonas como la triflupromazina. Benzamidas como la sulpirida. Dibenzodiazepina como la clozapina, que posee gran selectividad por los receptores D2 de la región límbica del cerebro y baja por los D2 del núcleo nigroextriado debido a lo cual, presenta pocas reacciones adversas extrapiramidales. 1.5.2.2. RECEPTORES PERIFERICOS DE DA. Se encuentran los receptores DA1 y DA2. Los DA1 producen: Relajación vascular. Inhibe la liberación de aldosterona. Inhibe la reabsorción de sodio y agua. El receptor DA2, presináptico (autorreceptor) modula la liberación de DA desde las terminaciones nerviosas simpáticas y su activación conduce a la inhibición de la actividad simpática. 1.5.3. RECEPTORES SEROTONINERGICOS Y SEROTONINA 5-HT. La serotonina es la 5-hidroxitriptamina (5-HT), se biosintetiza a partir del triptófano por la acciòn de la enzima triptófano-hidroxilaza, seguida de la descarboxilaciòn a serotonina. Se almacena en vesículas formando complejos con proteínas específicas y finalmente, es metabolizada por la MAO. Se han distinguido tres tipos de receptores de serotonina denominados 5-HT1, 5HT2, 5-HT3 ubicados en células neuronales y no neuronales como en las celulas enterocromafines, en tumores carcinoides. La estimulación de los receptores por un agonista o por la propia 5-HT se encuentran acciones como: Relajación de la musculatura lisa cardiovascular (pueden aparecer cuadros de vasodilatación e hipotensión). Relajación de la musculatura lisa gastrointestinal. Efecto en el control endocrino (funciòn pituitaria). Termorregulación (atribuida al receptor 5-HT1a). Percepción del dolor (5-HT3). Produce anorexia. Intervención en la aparición y desarrollo de las depresiones mentales. Regula el sueño. Supresión del vomito. Dentro de las indicaciones de los fármacos agonistas , se pueden destacar como: Ansiolíticos. Antidepresivos. Anorexiantes. Antimigrañosos. Antieméticos. 1.5.3.1. AGONISTAS SEROTONINERGICOS. Un agonista sin utilidad clínica es la dietil – amida del Ácido lisérgico (LSD). Otros agonistas de tipo indirecto son: Reserpina: bloquea la recaptación y depleciona, las vesículas adrenérgicas y las serotoninérgicas. Fenfluramina es una anfetamina anorexiante, que depleciona las vesículas de 5-HT. Antidepresivos triciclitos ATC con grupo amino terciario como la imipramina y amitriptilina inhiben la recaptación del neurotransmisor a través de la membrana presináptica. 1.5.3.2. ANTAGONISTAS SEROTONINERGICOS. Muchos son también antagonistas dopaminérgicos Butirofenonas como el droperidol, antagoniza receptores 5-HT2. Metisergida es uno antagonista potente, se emplea en la prevención de la aparición de ataques de migraña. Ketanserina utilizada como ansiolítico., como antagonista 5-HT2, 1.5.4. RECEPTORES COLINERGICOS. Se distinguen dos tipos: Nicotínicos. Muscarínicos. Sus nombres derivan de los diferentes efectos fisiológicos que se observaron para el alcaloide del tabaco nicotina (Nicotiana tabacum), y de la amanita muscarina (Amanita muscaria). Es importante recordar que el neurotransmisor de este sistema es la acetilcolina AcCo. 1.5.4.1. RECEPTORES NICOTINICOS. El receptor es una glicoproteína embebida en la membrana postsináptica, compuesto por cuatro subunidades peptídicas diferentes (β, α, δ, γ). RECEPTOR NICOTINICO. LUGAR DE ACOPLAMIENTO DE AcCo α δ γ β α SUB- UNIDADES DEL RECEPTOR CANAL IONICO Los receptores se encuentran ubicados en: Sinapsis entre las neuronas preganglionares y posganglionares del sistema nervioso autònomo (parasimpático y simpático), La placa neuromotora del sistema motor esquelètico. La interacción de los agonistas con este receptor produce un cambio en la conformación que se traduce en un aumento de la permeabilidad de la membrana, debido a la apertura de canales iónicos permitiendo la permeabilidad no selectiva algunos cationes, lo cual conlleva a la despolarización de la membrana. 1.5.4.2. RECEPTORES MUSCARINICOS. Se encuentran en las sinapsis de las neuronas posganglionares parasimpáticas y las posganglionares colinérgicas simpáticas. Se han referenciado 7 familias de estos receptores: M1, M2, M3... M7. En general, presentan acciones inhibitorias o estimulantes dependientes del calcio. Los receptores impares tienen al IP3, al DAG, y al calcio. FIBRAS PREGANGLIONARES FIBRAS PREGANGLIONARES UBICACIÓN DE LOS RECEPTORES COLINERGICOS EN EL SNP. GANGLIO DEL PARASIMPATICO GANGLIO DEL SIMPATICO Diagrama tomado de: www.uam.es/alguilla/t-presion/sinap1.jpg Contrario a los receptores nicotínicos, estos receptores no son canales iónicos, sino que entre la unión del neurotransmisor y la respuesta celular final deben producirse bastantes eventos bioquímicos. Entre ellos: Ruptura fosfolípidos de membrana. Inhibición de la A.C (adenilato ciclasa). Activación de la guanilato ciclasa. Estimulación de la síntesis de prostaglandinas. Por lo anterior es de esperar que la respuesta mucarínica sea más lenta que la nicotínica pero con efectos más duraderos. Los receptores M1 están localizados a nivel de las glándulas secretoras gastrointestinales y en el corpus, mientras que los M2 están en corazón, TGI, musculatura lisa del tracto urinario y cerebelo, encontrándose ambos tipos de receptores en las glándulas salivales y lacrimales 1.5.5. AGENTES ANTICOLINERGICOS. Se pueden distinguir 2 tipos: Antiespasmódicos, antimuscarínicos, parasimpaticolíticos (antiulcedrosos). Estos fármacos bloquean la actividad de la acción de la acetilcolina en las sinapsis colinérgicas o parasimpáticas periféricas, cuyos receptores son muscarínicos. Antagonistas de los receptores nicotinicos. Se pueden dividir en dos tipos: Bloqueantes ganglionares o ganglioplégicos. Estos fármacos bloquean los receptores nicotínicos de acetil - colina. en los ganglios. Bloqueantes neuromusculares. Bloquean los receptores nicotínicos en la placa neuromotora. 1.5.5.1. FARMACOS ANTIMUSCARÍNICOS, ANTIESPASMODICOS, PARASIMPATICOLÍTICOS (ANTIULCEROSOS). Los primeros representantes fueron la atropina y la escopolamina, básicamente bloquean los receptores M1 y M2. La atropina se compone del acido trópico más tropina, se absorbe un poco anivel del yeyuno proximal y en el duodeno casi el 100%. La escopolamina, compuesta por el ácido trópico más escopina. Se absorbe muy bien a nivel del TGI, detrás de la oreja, y por inhalación, no se absorbe por la piel, atraviesa la barrera placentaria. Se ha utilizado como anticinetósico (mareo). Las acciones que se presentan con estos fármacos son: Disminución de la secreciones en general (salival, lacrimal, bronquial, jugo gástrico, urinaria). Disminuyen el peristaltismo gastrointestinal y urinario. Midriasis. 2.5.5.2. ANTAGONISTAS DE LOS RECEPTORES NICOTINICOS. Tal y como se mencionó anteriormente son de dos tipos: 1.5.5.2.1. BLOQUEANTES GANGLIONARES. Se utilizaron como antihipertensivos, pero dado que no son selectivos entre los ganglios simpáticos y parasimpáticos, inhiben la neurotransmisiòn de ambos y presentan importantes reacciones adversas, por ello se sustituyeron por los bloqueadores β1. Ejemplo: mecamelamina. 1.5.5.2.2. BLOQUEANTES NEUROMUSCULARES. Hay dos clases: 1.5.5.2.2.1. COMPETITIVOS O ESTABILIZANTES. Se pueden mencionar dos fármacos: La (+) tubocurarina y Pancuronio. la tubocurarina Corresponde al principio activo del curare de tubo, un veneno utilizado en las flechas. ESTRUCTURA DE LOS RECEPTORES MUSCARINICOS Diagrama tomado de: www.iqb.es Con estos fármacos las uniones neuromusculares se vuelven insensibles a la A.C, retardando o inhibiendo la despolarización de la membrana de las células musculares. Probablemente, bloquean el canal iónico en las células en su forma de reposo cerrada, ocupando varios receptores. En general, revierten su acción con inhibidores de acetilcolinesterasa. 1.5.5.2.2.2. AGENTES DESPOLARIZANTES. Mimetizan la acción de A.C., producen en el receptor cambios conformacionales semejantes a los que produce el neurotransmisor. La succinilcolina, que es uno de ellos, es màs estable al metabolismo que la acetilcolina, por lo que la placa Terminal permanece despolarizada màs tiempo. Al no ser repolarizada la membrana, no se mantiene la tensiòn muscular y se produce la relajación. Su acciòn no revierte con inhibidores de acetilcolìnesterasa. El decametonio posee acciòn màs duradera que la de la succinilcolina. Estos fármacos son utilizados en pre - anestesia.. 1.5.6. RECEPTORES DE PEPTIDOS Y AMINOACIDOS. Los péptidos neurotransmisores más conocidos son las encefalinas y las endorfinas, que actúan sobre receptores opiáceos. Tales péptidos producen al interaccionar con esos receptores los mismos efectos que los analgésicos derivados del opio (opiàceos). Dentro de los aminoácidos, que utilizan receptores citamos el ácido – gamma – amino butirico GABA, la glicina y el aspártico. En este módulo no se comentará al respecto de los receptores de aminoácidos. Respecto a los pépticos, se hará en el próximo capítulo en el cual se expondrán los analgésicos opioides. CAPITULO 2. FARMACOLOGIA DE LOS ANALGESICOS, DE LOS FARMACOS CONTRA LA ARTRITIS Y LA GOTA. 2.1. LAS PROSTAGLANDINAS PGs. Las PGs hacen parte de los productos del metabolismo del ARA cuyo conjunto se conoce como EICOSANOIDES (prostaglandinas, prostaciclinas, tromboxanos, ácidos eicosatetraenóicos, leucotrienos y tromboxano). Tanto las prostaglandinas como los tromboxanos TXs se constituyen como productos del metabolismo de endoperóxidos cíclicos, el cual se produce mediante la participación de una serie de enzimas microsómicas, siendo la primera, la ciclooxigenasa de ácido graso (COX). Existen dos isoformas de la enzima COX: COX1. Esta sustancia se expresa en casi todo el organismo y es responsable en su mayor parte de las funciones fisiológicas de las PGs, como el mantenimiento de la integridad de la mucosa gastrointestinal mediante la producción de de la mucoproteína de recubrimiento del TGI llamada mucina, además de regular la función renal y la agregación plaquetaria. COX2. Se expresa en el riñón, SNC, aparato reproductor y en macrófagos, monocitos y células del endotelio fundamentalmente en respuesta a estímulos inflamatorios. Debido a que algunos fármacos (los AINES tradicionales o clásicos) no son selectivos, inhiben tanto la COX1 como la COX2, y por lo mencionado anteriormente, la acción antiinflamatoria fundamentalmente se relaciona con la inhibición de la COX2, mientras que las reacciones adversas sobre la mucosa gastrointestinal estarían en relación con la inhibición de la COX1. 2.1.1. ALGUNAS FUNCIONES DE LAS PROSTAGLANDINAS. Vaso dilatadoras (aunque no afectan venas de gran diámetro) Vaso constrictoras en alta concentración. Son inotrópicas. Hipotensoras. Modulan la agregación plaquetaria. Son diuréticas(producen natriuresis y caliuresis) Inhiben la resorción de Cl en el asa de Henle. Hiperalgesia por disminución el umbral de los nociceptores. En procesos inflamatorios amplifican el dolor. ESQUEMA PRODUCCION DE PROSTAGLANDIAS MEDIADA POR LAS COX COX PROCESO INFLAMATORIO. En general se presenta como respuesta a diversos estímulos como: Procesos infecciosos. Isquemia. Lesiones en general. Interacción antígeno – anticuerpo. La respuesta inflamatoria presenta signos como: Edema. Eritema. Tumefacción. Hiperalgesia. La respuesta inflamatoria es mucho mas de lo que muchos pueden pensar, una simple “hinchazón”; en realidad este es de los mecanismos de supervivencia mas importantes teniendo presentes los factores que la desencadenan. Este mecanismo se desarrolla en tres fases: Fase aguda. Caracterizada por vaso dilatación local e incremento de la permeabilidad capilar. Fase subaguda tardía. Caracterizada por la infiltración de leucocitos y fagotitos. Fase proliferativa crónica. Se produce degeneración y fibrosis del tejido. 2.1.2. ALGUNAS FUNCIONES DEL TROMBOXANO A2 TXA2. Vaso constrictor potente. Inductor de la agregación plaquetaria. En general, los analgésicos se pueden clasificar en dos grandes grupos: ANALGESICOS ANTINFLAMATORIOS NO ESTEROIDES AINES. HIPNO – ANALGESICOS, ANALGESICOS OPIOIDES O ANALGESICOS OPIACEOS. 2.2. LOS AINES. Son un grupo de fármacos bastante heterogéneos, dentro de su utilidad en clínica se puede destacar su utilidad en: Patologías osteoarticulares. Mialgias. Cólicos de diverso origen. Traumas. Antipiréticos. Antiinflamatorios. Antiagregantes plaquetarios. Uricosúrica. En general, comparten reacciones adversas importantes en el TGI (AINES COX1) y el nuevo grupo de los inhibidores selectivos de la COX2 AINES COX2 (coxibs y meloxicam) ha de mirarse con mucho detenimiento, por el potencial de RA a nivel cardiovascular que pueden ser letales. Como ya se mencionó, se pueden distinguir dos grupos de estos analgésicos: los clásicos inhibidores de la COX1 y los AINES inhibidores de la COX2 (coxibs y meloxicam). 2.2.1. AINES CLASICOS. Su MAC principal es el de la inhibición de las COX, porque impiden de manera selectiva su oxidación a nivel de los carbonos 11 y 15 (C11, C15). Sus RA, principales son a nivel del TGI, tales como: Úlcera sintomática. ESQUEMA DE INHIBICION DE LAS COX POR LOS AINES COX ARA PROSTAGLANDINAS INHIBICION SELECTIVA DE LA OX EN C11 Y C15 Hemorragia. Dispepsia. Toxicidad hematológica y renal. Aunque es importante manifestar que sólo una pequeña porción de la población que consume habitualmente AINES, presenta alguna complicación grave asociada con estos fármacos. De todas maneras, la aparición de patologías del TGI, es 4-5 veces superior en pacientes con terapia con AINES que en los no consumidores de estos fármacos. El riesgo se incrementa proporcionalmente con la dosis y con cierta diferencia entre los distintos fármacos del grupo. Las RA en los pacientes con factores de riesgo este sentido, pueden disminuir los efectos adversos mediante el uso de agentes como omeprazol o el derivado de prostaglandinas misoprostol. A continuación, se tratarán algunos aspectos relevantes de los diversos representantes de este grupo de analgésicos. 2.2.1.1. SALICILATOS. Su importante representante es el ácido acetilsalicílico (ASA). ACCIONES FARMACOLÓGICAS. Antiinflamatorias. Analgésicas. Antipiréticos. Antiagregante plaquetario. Uricosúrico (dosis > 5g /dia). FARMACOCINETICA. PROCESO ABSORCION. CARACTERISTICAS VO, se da rápidamente a través del TGI (gran parte en el estómago y otra en la FARMACO SANGRE DISTRIBUCION. porción superior del ID). Es generalizada a todos los tejidos y fluidos, se une entre 80 y 90% a proteínas (albumina). BIOTRANSFORMACION. Se lleva a cabo en mitocondrias hepáticas y en retículo endoplásmico de muchos HIGADO ORGANISMO ELIMINACION. UTILIDAD CLINICA. tejidos. A través de la orina, en forma de ácido salicílico 10% y el resto como otros metabolitos. Tratamiento del dolor leve o moderado como: Cefalea. Crisis agudas de migraña. El osteomuscular. Dismenorrea. Antipirético. Artritis reumatoide (en dosis elevadas) Antiagregante plaquetario. REACCIONES ADVERSAS. Irritación gastrointestinal. Hemorragias leves a graves en el TGI o subconjuntival. Broncoespasmo. Reacciones cutáneas como efecto idiosincrático. Trombocitopenia. Salicilismo (tinnitus y sordera). CONTRAINDICACIONES. Efecto idiosincrático (como asma, angioedema, urticaria,o rinitis) al ASA o a cualquier otro AINE. En niños o adolescentes con antecedentes de encefalopatías o hepatopatías pues pueden agravar su estado por el síndrome de Reyé. Úlcera gastrointestinal. Discrasias sanguíneas. No se recomienda para el tratamiento de la gota PRECAUCIONES. Asma. Compromiso renal. Compromiso hepático INTERACCIONES. Con hipoglicemiantes orales Incrementa la acción de éstos, debido a que los desplaza de la unión a proteínas. Con fármacos de estrecha ventana (ej: digital), pues el ASA disminuye el aclaramiento renal. Con antihipertensivos (aunque de manera no significativa) que incrementen la síntesis de PGs, como β- bloqueadores, diuréticos tiazídicos y de asa e IECAS. Con fármacos uricosúricos. DIFLUNISAL. En estudios ha mostrado ser más potente que el ASA como analgésico y antiinflamatorio. Parece ser inhibidor competitivo de la COX. No posee acción antipirética ACCIONES FARMACOLÓGICAS. Analgésico. Antiinflamatorio. UTILIDAD CLINICA. Analgesia en osteoartritis. Traumas osteomusculares. REACCIONES ADVERSAS. Menores que las presentadas por el ASA. 2.2.1.2. DERIVADO DEL PARA – AMINO FENOL. Su representante es el PARACETAMOL O ACETAMINOFEN. ACCIONES FARMACOLÓGICAS. Analgésica (similar a la del ASA). Antipirética (similar a la del ASA). FARMACOCINETICA. PROCESO ABSORCION. CARACTERISTICAS Después de su administración a dosis terapéuticas se absorbe en el TGI y alcanza su FARMACO SANGRE DISTRIBUCION. concentración max entre 30 y 60 minutos. Es generalizada a todos los fluidos, se une entre 20 y 50% a proteínas. BIOTRANSFORMACION. Se lleva a cabo en hígado conjugándose con ac. Glucuronico o cisteína. HIGAD ORGANISMO ELIMINACION. A través de la orina, en forma de fármaco sin cambio del 90 a 100%, y el resto como otros metabolitos. UTILIDAD CLINICA. Aunque tiene poca o nula acción antiinflamatoria es ampliamente utilizado en pacientes en los que los salicilatos u otros AINES están contraindicados como en los pacientes asmáticos. Úlcera péptica (produce menor irritación gástrica que el ASA) En pacientes que tienen riesgo de síndrome de Reyé. Es usado en tratamiento de la artrosis (esta patología contiene pocos eventos de tipo inflamatorio) REACCIONES ADVERSAS. Con las dosis habituales posee pocas RA, pero ante una sobredosificación (10-15 g) puede producir necrosis hepatocelular y de los Túbulos renales debido a los radicales libres producidos al ser biotransformado. El antídoto en caso de intoxicación es la N – acetilcisteína. Efectos idiosincráticos. PRECAUCIONES. Pacientes con compromiso hepático. Pacientes con compromiso renal. En pacientes alcohólicos. 2.2.1.3. DERIVADOS DEL ACIDO ACETICO. A este grupo pertenecen: indometacina, etodolaco, sulindaco y diclofenaco. INDOMETACINA. ACCIONES FARMACOLÓGICAS. Comparables a las de los salicilatos (no Uricosúrica), pero son mucho mas potentes sus respuestas terapéuticas. Antipirética. Analgésica. Antiinflamatoria. FARMACOCINETICA. PROCESO CARACTERISTICAS ABSORCION. Administrada en ayunas, se absorbe por el TGI. Su concentración máxima se alcanza FARMACO SANGRE DISTRIBUCION. a las 2 h. Es generalizada a todos los tejidos, se une 90% a proteínas, concentración baja en LCR. BIOTRANSFORMACION. Se lleva a cabo en hígado produciendo metabolitos inactivos. HIGADO ORGANISMO ELIMINACION. En forma de metabolitos a través orina. de la UTILIDAD CLINICA. Dentro de los usos iniciales de este fármaco se encontraban: Tratamiento de artritis reumatoide Gota aguda. Espondilitis anquilosante. Osteoartrosis. Insuficiencia cardiaca (en neonatos, por persistencia del conducto arterioso). Supresión de contracción uterina en trabajo de parto pretérmino. Sin embargo, dada la gran severidad de las RA que posee, su utilidad está un poco limitada en el día, se recomienda en la noche para poder sobrellevar sus RA. Es útil como antipirético en situaciones especiales como en enfermedad de Hodgkin, cuando la fiebre no haya podido ser tratada con otro fármaco. REACCIONES ADVERSAS. Mucho más severas que los fármacos mencionados. Dentro de las cuales se encuentran: Anorexia. Nausea. Dolor abdominal. Ulceras únicas o múltiples. Perforación del TGI. Pancreatitis aguda. Psicosis. Hepatitis letal. Cefalea frontal. CONTRAINDICACIONES. Gestación. Lactancia. En pacientes con trastornos psiquiátricos. Mal de Parkinson. Epilepsia. Nefropatías. En general patologías del TGI. PRECAUCIONES. Pacientes inmunosuprimidos. Coagulupatias. Anemia. ETODOLACO. ACCIONES FARMACOLÓGICAS. Antiinflamatoria. Uricosúrico. UTILIDAD CLINICA. Analgesia postoperatoria. Artritis reumatoide. Osteoartritis. REACCIONES ADVERSAS. Son menos severas que los anteriores AINES, sin embargo, se ha reportado: Erupciones cutáneas. Ulceras en el TGI. FARMACOCINÉTICA. PROCESO ABSORCION. FARMACO CARACTERISTICAS Administrada VO se absorbe por el TGI. SANGRE DISTRIBUCION. Es generalizada a todos los tejidos, se une 99% a proteínas. BIOTRANSFORMACION. Se lleva a cabo en produciendo metabolitos inactivos. HIGADO ORGANISMO ELIMINACION. SULINDACO. En forma de metabolitos a través orina. de la Dado que sus acciones farmacológicas, están relacionadas con su metabolito SULFURO, podría decirse que se trata de un profármaco. Es mucho más potente que el ASA, con 400mg, se obtiene semejante respuesta que con 4g se ASA, que con 1,2g de ibuprofeno y con 125mg de indometacina. ACCIONES FARMACOLÓGICAS. Antiinflamatorio. Analgésico. Antipirético. FARMACOCINETICA. PROCESO ABSORCION. CARACTERISTICAS Administrada VO se absorbe 90 % por el TGI. En 1h se alcanza Cmax, pero en 2h se FARMACO SANGRE DISTRIBUCION. detecta el sulfuro. Es generalizada a todos los tejidos, se une 99% a proteínas. BIOTRANSFORMACION. Presenta dos procesos: oxidación y reducción que da origen al metabolito HIGADO ORGANISMO ELIMINACION. activo sulfuro. En forma de metabolitos sulfonados, pocos sulfuro, a través de la orina. UTILIDAD CLINICA. Artritis reumatoide. Espondilitis anquilosante. Osteoartritis. Gota aguda. REACCIONES ADVERSAS. Somnolencia. Cefalea. Prurito. Molestias leves del TGI DICLOFENACO. ACCIONES FARMACOLÓGICAS. Antiinflamatoria. Antipiréticas. Analgésica. UTILIDAD CLINICA. Posee mayor potencia que naproxeno e indometacina. También hay un preparado diclofenac – misoprostol, que disminuye sus RA en el TGI. Posee gran utilidad en: Artritis reumatoide. Espondilitis anquilosante. Osteoartritis. Mialgias. Tendinitis. Dolor postoperatorio. Dismenorrea. REACCIONES ADVERSAS. Edemas. Erupciones. Hemorragia. FARMACOCINETICA. PROCESO CARACTERISTICAS ABSORCION. Administrada VO se absorbe100 % por el TGI. En 2 a 3h se alcanza Cmax. FARMACO SANGRE DISTRIBUCION. Es generalizada a todos los tejidos, se une 99% a proteínas y se acumula en tejido sinovial. BIOTRANSFORMACION. Efecto de primer paso importante, de tal manera que en plasma solo se detecta el HIGADO ORGANISMO ELIMINACION. Ulcera. 50% del fármaco. En forma de metabolitos a través de la orina. PRECAUCIONES. No es recomendable en: Gestación. Periodo de lactancia. 2.2.1.4. DERIVADOS DEL ACIDO PROPIONICO. Sus ventajas frente a los demás AINES son la mejor tolerancia por los pacientes, pues producen menos efectos adversos que los otros analgésicos. .Dentro de este grupo encontramos entre otros, ibuprofeno, naproxeno y ketoprofeno. Dado que las propiedades farmacológicas de todos estos fármacos son similares, se realiza un comentario general y se hará de manera individual en algunos aspectos. ACCIONES FARMACOLÓGICAS. Analgésica (comparable a la del paracetamol). Antiinflamatoria. Antipirética. UTILIDAD CLINICA. A dosis completa y mantenida por un tiempo, poseen efecto analgésico y antiinflamatorio duradero, por lo que están indicado en el dolor contínuo y regular secundario a inflamación. Tratamiento del dolor y la inflamación de la artritis reumatoide. En artritis juvenil. Lumbagos. Patologías de tejidos blandos. Analgésico y antipirético en niños. Tratamiento de la migraña. Dismenorrea. REACCIONES ADVERSAS. Náusea. Vómito. Diarrea. Dispepsia. Anafilaxia. Retención de líquidos. Hemorragia gastrointestinal. Nerviosismo. Depresión. Insomnio. Vértigo. Tinnitus. Hematuria. HTA. IR Pancreatitis. Síndrome de Steven-Johnson. PRECAUCIONES. Pacientes edad avanzada. Trastornos alérgicos idiosincráticos. Gestación. Lactancia. Compromiso renal. Compromiso cardíaco. Compromiso hepático. CONTRAINDICACIONES. Pacientes con úlcera péptica activa o con antecedentes de la enfermedad. reacciones idiosincráticas a otros AINES. INTERACCIONES. En general con todos aquellos fármacos que presentan gran unión a proteínas (ejemplo: ceftriaxona). IBUPROFENO. Puede ser consumido con lácteos o alimentos para disminuir sus RA. Alcanza Cmax en 1 ó 2h. Unión 99% a proteínas. Se almacena lentamente en líquido sinovial. Metabolismo hepático, del cual se producen metabolitos inactivos. Eliminación urinaria. NAPROXENO. Se absorbe lentamente con alimentos y se puede acelerar con bicarbonato de sodio y se puede reducir por antiácidos. Alcanza Cmax de 2 a 4h. Unión a proteínas 99%. Pasa placenta y a la leche materna Metabolismo hepático, del cual se producen metabolitos inactivos. Eliminación urinaria. Debe recalcularse la dosis en paciente geriátrico. KETOPROFENO. Los alimentos reducen la rapidez de la absorción. Alcanza Cmax de 1a 2h. Unión a proteínas 99%. Biotransformación hepática de la cual se producen metabolitos inactivos. Eliminación urinaria. Debe recalcularse la dosis en paciente geriátrico. 2.2.1.5. FENAMATOS. Dentro de este grupo se encuentran: ácido mefenámico, ácido meclofenámico, flufenámico, tolfenámico y etofenámico. En general NO tienen ventajas sobre los otros grupos de AINES. ACCIONES FARMACOLÓGICAS. Antiinflamatoria (ac. Mefenámico y meclofenámico). Analgésica (ac. Mefenámico). Antipirética. FARMACOCINETICA. Cmax de 2 hasta 4h (ac. Mefenámico) y de 0.5 a 2h el ac. Meclofenámico). Distribución a órganos muy perfundidos. Biotransformación hepática. Eliminación de metabolitos por heces y orina. UTILIDAD CLINICA. Mialgias. Dismenorrea. Dolor osteoarticular. REACCIONES ADVERSAS. Diarrea. Trastornos del TGI. Colitis. Esteatorrea. CONTRAINDICACIONES. Antecedentes de patologías del TGI. Anemia hemolítica. PRECAUCIONES. Paciente pediátrico. Gestación. 2.2.1.6. DERIVADOS DE ACIDOS ENOLICOS O DERIVADOS DEL OXICAM. Algunos representantes de este grupo son: piroxicam, tenoxicam, meloxicam, nabumetona y profármacos del piroxicam (ampiroxicam, droxicam y pivoxicam). De estos, el meloxicam por ser inhibidor de la COX2, se comentará posteriormente y no se hará referencia a la nabumetona ni a los profármacos. PIROXICAM. Actúa, inhibiendo la COX, la proteoglucanasa y la colagenasa en el cartílago, de tal manera que también inhibe la activación de neutrófilos. ACCIONES FARMACOLÓGICAS. Analgésica (semejante al ASA, indometacina o naproxeno, pero mejor tolerado). Antiinflamatoria (semejante a indometacina). UTILIDAD CLINICA. Artritis reumatoide. Osteoartritis. Dismenorrea. Espondilitis anquilosante. Dolores osteoarticulares. Gota. Postoperatorio. FARMACOCINETICA. PROCESO CARACTERISTICAS ABSORCION. Se absorbe por el TGI. No se disminuye por antiácidos o alimentos. En 4hse FARMACO SANGRE DISTRIBUCION. alcanza Cmax. Es generalizada, se une 99% a proteínas se encuentra en plasma y en tejido sinovial. BIOTRANSFORMACION. Hepática y producción de metabolitos. HIGADO ORGANISMO ELIMINACION. REACCIONES ADVERSAS. En forma de metabolitos a través de la orina y heces. Trastornos del TGI. PRECAUCIONES. Interfiere con la excreción de Li + , por lo cual en pacientes que consumen este fármaco, se incrementa su C plasmática. TENOXICAM. ACCIONES FARMACOLÓGICAS. Antiinflamatoria. UTILIDAD CLINICA. Osteoartritis. FARMACOCINETICA. Se absorbe por su totalidad por el TGI. 99% unido a proteínas. Biotransformación hepática. Eliminación básica es hepática. REACCIONES ADVERSAS. Semejantes al piroxicam. 2.2.1.7. DERIVADOS DE LA PIRAZOLONA. Aunque dentro de este grupo se encuentran algunos fármacos importantes como la dipirona, antipirina y aminopirina, se hará solo referencia a la fenilbutazona, pues la dipirona se contemplara dentro de los opioides y los otros dos fármacos restantes hansido reemplazados por la fenilbutazona. FENILBUTAZONA. Su utilidad no es de un fármaco de primera elección debido a sus RA. Además no representa ventajas farmacológicas ni terapéuticas con otros fármacos AINES. ACCIONES FARMACOLÓGICAS. Antiinflamatoria. Analgésica. Antipirética. Uricosúrica. UTILIDAD CLINICA. Artritis reumatoide. Las restantes posibilidades terapéuticas están cubiertas de manera eficaz y más segura en cuanto a menores RA con otros AINES. REACCIONES ADVERSAS. Oliguria. Retención de sodio. Edema pulmonar. Insuficiencia cardiaca. Agranulocitocis. Perforación del TGI. Hepatitis. Nefritis. Anemia aplásica. Muerte. FARMACOCINETICA. Se absorbe por su totalidad por el TGI. 98% unido a proteínas. Biotransformación hepática y producción metabolitos activos: oxifenbutazona (antirreumática). Eliminación básica es renal. 2.2.1.8. NIMESULIDA. MAC: Bloquea débilmente la producción de PGs y a la proteinasa de condrocitos. Inhibe la respuesta oxidativa de leucocitos polimorfonucleares así como su producción de mediadores. ACCIONES FARMACOLÓGICAS. Antiinflamatorias. UTILIDAD CLINICA. Básicamente, es utilizada en corto plazo, en patologías inflamatorias cuando hay hipersensibilidad al ASA o a los demás AINES. FARMACOCINETICA. Se absorbe por su totalidad por el TGI. Cmax en 4h. >95% unido a proteínas. Biotransformación hepática y producción metabolitos inactivos: Eliminación es renal. REACCIONES ADVERSAS. Compromisos del TGI. Erupciones cutáneas. Desorientación. Somnolencia y en general otros desordenes del SN. PATOLOGIAS A CONSIDERAR EN PACIENTES QUE CONSUMEN AINES. Aparentemente, los AINES constituyen un grupo de fármacos inócuos; tal vez este pensamiento, se deba al hecho que son de venta libre; ya sean asociados a otros fármacos o no. Sin embargo, después de esta breve presentación, se demuestra que no es así, y que por lo contrario es nuestro deber como ente del gremio de la salud, además del compromiso social, brindar la información adecuada y pertinente al respecto. Para ello es importante el conocimiento básico de la farmacología de estos fármacos y estar alerta con las siguientes patologías de base que pueden agravarse por algunas acciones HTA: en general los AINES poseen efectos hipertensivos (básicamente por la inhibición de prostaglandina renal) excepto el acetaminofén, el ASA, ibuprofeno y sulindaco no elevan la presión de manera significativa mientras el naproxeno y piroxicam lo hacen de manera moderada. INSUFICIENCIA CARDIACA IC: estos fármacos inhiben la perfusion y vasodilatación renal, retienen sodio y agua empeorando el cuadro clínico del paciente. Puede haber interacciones con los fármacos utilizados para tratar la IC incrementando su toxicidad puesto que los AINES disminuyen el CLr. INSUFICIENCIA RENAL: el compromiso renal es exacerbado por la inhibición de PGs renales. ASA, ibuprofeno y naproxeno son los asociados a este evento. DIABETES: el efecto de los hipoglicemiantes puede incrementarse porque los AINES desplazan los hipoglicemiantes de los sitios de unión en las proteínas plasmáticas. HEPATOPATIAS: Los AINES poseen una potencial hepatotoxicidad, por lo cual, ante un aumento clínico de las transaminasas hepáticas, deben suspenderse los AINES. 2.2.2. INHIBIDORES DE LA COX2. Dado que, generalmente, las reacciones adversas de los fármacos AINES, inhibidores de la COX1 son severas a nivel del TGI, se pensó que fármacos que inhiban selectivamente la COX2 podrían conseguir la misma eficacia antiinflamatoria que los AINEs clásicos, sin los efectos derivados de inhibir la COX1. Sin embargo, la mayor seguridad del TGI por estos fármacos no significa que no presenten graves RA, por ejemplo. COX2 es un homeostático importante en el riñón, por lo que, fármacos inhibidores selectivos de esta enzima pueden desarrollar alteraciones de función renal, del metabolismo y regulación de los electrolitos y del agua. Por otra parte estudios recientes los ha relacionado con RA a nivel cardiaco hasta causar muerte súbita; incluso se ha retirado del mercado el Rofecoxib (Vioxx). Es por ello que se debe evitar su uso indiscriminado en todos los pacientes, son fármacos que pueden se alternativa terapéutica para aquellos pacientes que requieran un AINE, pero que posean antecedente o mayor riesgo de desarrollar complicaciones graves gastrointestinales. Otra gran diferencia entre los dos grupos, es que los inhibidores selectivos de la COX2 no actúan sobre la agregación plaquetaria ni protegen frente a posibles sucesos tromboembólicos. Dentro de este grupo encontramos fármacos como: celecoxib, valdecoxib y meloxicam. 2.2.2.1. COXIBS. ACCIONES FARMACOLOGICAS. Antiinflamatoria. Como antiinflamatorios, son comparables al ibuprofeno, naproxeno o diclofenaco. UTILIDAD CLINICA. Artrosis. Artritis reumatoide. REACCIONES ADVERSAS. Complicaciones gastrointestinales graves como perforaciones, úlceras sintomáticas y hemorragias (50% menos que con AINES clásicos). Dolor abdominal (comparable a los COX1). Dispepsia (comparable a los COX1). Nausea (comparable a los COX1). Diarrea (comparable a los COX1). Edemas periféricos (debido a la retención de sodio y agua similar a la de los COX1) HTA. En general, las RA diferentes al TGI, son similares a los de otros AINES. Las CONTRAINDICACIONES, PRECAUCIONES e INTERACCIONES son similares a los de otros AINES. 2.2.2.2. MELOXICAM. ACCIONES FARMACOLOGICAS. Antiinflamatoria. Analgésica. Antipirética. FARMACOCINETICA. Su absorción es óptima en el TGI, independientemente de consumo simultáneo con comidas o antiácidos. El pico máximo se alcanza a las 4-5 horas luego de la administración en ayunas. Una segunda concentración pico se da entre las 12-14 horas posterior a su administración. Se une a proteínas en 99.4%, se distribuye en gran % en fluido sinovial. Posee biotransformación hepática en forma de metabolitos. Se elimina por orina y heces UTILIDAD CLINICA. Artritis reumatoide. Osteoartritis. REACCIONES ADVERSAS E INTERACCIONES. Similares a las comentadas anteriormente. PRECAUCIONES. Gestación. Sólo si el beneficio para la madre supera el riesgo potencial para el feto. Lactancia. Debe evaluarse si descontinuar la lactancia o el tratamiento. CONTRAINDICACIONES. Asma. Urticaria. Antecedentes idiosincráticos a otros AINES. No administrar en el tercer trimestre del embarazo. 2.3. ANALGESICOS OPIOIDES, HIPNO – ANALGESICOS O ANALGESICOS OPIACEOS. 2.3.1. GENERALIDADES. Otro término comúnmente escuchado es de analgésicos narcóticos. En realidad este termino NO es correcto puesto que narcótico hace referencia a un estado de estupor en el cual hay analgesia sumado a la perdida de la conciencia y no es el efecto logrado con este tipo de analgésicos, pues no conducen a la perdida de la conciencia a las dosis terapéuticas (ver farmacología clínica y básica de Katzung 3ª edición y Farmacia magistral UNAD de J. M Sánchez) ; por consiguiente el estatus de narcóticos o estupefacientes se los podemos seguir asignando a los anestésicos generales (ejemplo: halotano, tiopental,etc,). Los fármacos que se unen a receptores opioides, son derivados de la Amapola, adormidera o Papaver somniferum, de ésta, sin madurar, se extrae el látex de las capsulas de las semillas, se deseca y de allí se extraen los alcaloides, que en su conjunto se denominan tintura de opio (morfina, codeína, papaverina, noscapina, tebaína, etc,), la cual, se ha utilizado desde la antigüedad para el tratamiento del dolor. Estos fármacos, pueden presentar el siguiente comportamiento fisiológico: Agonistas. Es decir, se unen y estimulan el receptor. Antagonistas. Son aquellos que se unen y bloquean o inhiben su actividad. Agonistas parciales. Estos, se unen y estimulan parcialmente la actividad de ciertos subtipos de receptores. Agonistas /antagonistas. Estimulan unos receptores, mientras bloquean otros. 2.3.2. RECEPTORES OPIACEOS. Una gran diferencia con los analgésicos AINES es el mecanismo de acción de los opioides que se realiza mediante la interacción del fármaco con RECEPTORES ESPECIFICOS. La existencia de receptores opiáceos se demostró en 1973, y en 1975 se aislaron los pentapéptidos endógenos u “opiáceos endógenos” llamados endorfinas como: Encefalinas (Leu-encefalina y Met-encefalina ). Dinorfinas. β – endorfinas. Todas ellas ejercen su acción a nivel periférico, espinal y supraespinal y en el sistema gastrointestinal de igual manera a la morfina. Hay 4 tipos de receptores opioides: mú (µ), Kappa (κ), delta (δ) y sigma (σ) 2.3.2.1. RECEPTOR mú µ. Recibe su nombre del ligando Morfina que se une en alta proporción a él. Los receptores µ, pueden ser sudivididos en subtipos: µ1. Encargados de la analgesia central y espinal. µ2. Que produce las RA. Las acciones que se presenta un agonista al unirse al receptor son: Analgesia más profunda que cualquier otro receptor. Euforia. Depresión respiratoria. Dependencia. Bradicardia. 2.3.2.1.1. AGONISTAS µ. Estos fármacos agonistas inducen excelente analgesia de corta duración, pero en algunas ocasiones, se pueden requerir su uso de forma continua, como la hiperalgesia debido al cáncer. La mayoría de los fármacos útiles en clínica son de este tipo de agonistas, sin embargo en dosis más elevadas, pueden tener acción sobre los otros receptores cambiando o presentando otras acciones farmacológicas. REACCIONES ADVERSAS DE LOS AGONISTAS. Tolerancia. Bradicardia. Hipotensión. Sedación. Depresión respiratoria. Retención urinaria. Vómito. Defecación. Constipación. LA MORFINA. ACCIONES FARMACOLOGICAS. Analgésico de acción central. UTILIDAD CLINICA. Dolor intenso agudo y crónico. IAM. Edema pulmonar agudo. Analgesia postoperatoria CONTRAINDICACIONES. Depresión respiratoria aguda. Alcoholismo. Íleo paralítico. Hipertensión intracraneal. Trauma cerebral. Feocromocitoma FARMACOCINETICA. PROCESO CARACTERISTICAS ABSORCION. Se absorbe muy bien por todas las vías. Por VO, es disponible solo el 25% FARMACO SANGRE DISTRIBUCION. (analgesia con 16-364ng/mL) Se une 33% a proteínas. Se encuentra en SNC (< metadona, heroína y codeína),poco en otros tejidos. BIOTRANSFORMACION. Importante efecto del primer paso. Metabolitos inactivos y activos (morfina HIGADO ORGANISMO ELIMINACION. 6-glucurónido, 2 veces más potente) En forma de morfina 3-glucurónido a través de la orina y heces (90% el primer día), el resto en varios días. PRECAUCIONES. Compromiso renal. Compromiso hepático. Pacientes geriatrico. Hipotiroidismo. Trastornos convulsivos. Asma. Hipotensión. Hipertrofia prostática. Gestación. Lactancia. CODEINA. Menos potente que la morfina y con menor riesgo, a dosis habituales, de producir RA de tolerancia, dependencia, euforia, sedación u otros efectos propios de la morfina. Es eficaz para el tratamiento del dolor leve o moderado, pero su administración prolongada se asocia a una elevada incidencia de estreñimiento. ACCIONES FARMACOLOGICAS. Analgésica. Esta acción se presenta por la conversión de la codeína en morfina (cerca del 10%) al ser biotransformada, pues la molécula original, posee baja afinidad por los receptores. Antitusiva. CONTRAINDICACIONES. Similares a morfina. PRECAUCIONES. Similares a morfina. REACCIONES ADVERSAS. Estreñimiento. Mareo. Náusea. Vómito. Dificultad en la micción. Espasmo ureteral. Espasmo biliar. Sequedad de las mucosas. Cefalea. Sudoración. FARMACOCINETICA. PROCESO ABSORCION. CARACTERISTICAS muy bien por Por VO, 65% eficaz que parenteral. (= levorfanol, metadona y FARMACO SANGRE DISTRIBUCION. oxicodona) Se une 33% a proteínas. Se encuentra en SNC (< metadona, heroína codeína),poco en otros tejidos. BIOTRANSFORMACION. Menor efecto del primer paso. y MEPERIDINA. Sus efectos farmacológicos son semejantes a los de la morfina. La administración de 75 a 100 mg de clorhidrato de este fármaco equivalen a 10mg de morfina. Difieren también en que en dosis toxicas, ésta produce: Temblor. Fasciculaciones musculares. Convulsiones. FARMACOCINETICA. Absorción rápida por cualquier vía. Cmax en 45min, posee efecto del primer paso importante (cerca del 50%). Se distribuye ampliamente en todos los tejidos. Se une a proteínas un 60%. Se producen metabolitos inactivos y uno activo de gran importancia como la normeperidina (que en general es causante de las RA por tener una vida media de 15 a 20 h contra las 3 de la molécula original). Se elimina vía renal. REACCIONES ADVERSAS. Son similares a las de morfina, excepto porque: El estreñimiento es menos frecuente. La retención urinaria no es frecuente. INTERACCIONES. Con IMAO. Con neurolépticos. METADONA. Sus propiedades farmacologicas son similares a morfina. Dado que sus acciones son duraderas (hasta 24h) tiene ademas de lo comentado de los opioides, utilidad para tratar los síntomas de supresión y en los casos de adicción a heroína. FARMACOCINÉTICA. Absorción por el TGI. Se distribuye en gran magnitud al SNC en 1 ó 2h. se fija a proteínas un 90%. Presenta acumulación en tejido encefálico. Se biotransforma en hígado. Se elimina en orina y heces. PROPOXIFENO. Posee efectos similares a la codeína, aunque como analgésico es 50 a 60% mas potente que ésta. Como utilidad clínica, se cuenta para el tratamiento de dolor leve a moderado y en algunos casos para tratamiento de la supresión. Un metabolito activo, norpropoxifeno, aporta gran parte de sus RA. TRAMADOL. Utilizado para tratar el dolor crónico. Tiene un modo de acción dual que aumenta los mecanismos endógenos espinales inhibitorios y produce un efecto ansiolítico leve, estos efectos conducen a una analgesia comparable a la meperidina o la codeína. Esto debido a que: Es angonista µ. Inhibe la recaptación de las monoaminas serotonina y norepinefrina, 2.3.2.1.2. ANTAGONISTAS DE LOS RECEPTORES µ. Contrarrestan los efectos farmacológicos de la morfina y similares. En general, poseen mayor afinidad por el receptor opiáceo que los agonistas. El primer antagonista utilizado como antídoto en casos de intoxicación con morfina, fue la nalorfina (N-alil-norcodeina). Posteriormente, se utilizan la naloxona y la naltrexona (siendo la naloxona la de mayor utilidad en nuestro medio). 2.3.2.1.3. AGONISTAS/ANTAGONISTAS DEL RECEPTOR µ. Se conocen con el nombre de metagonistas, su acción se explica porque en algunos receptores estos fármacos se unen con la conformación agonista, mientras que en otros se unen a la antagonista, debido a ello, los efectos que conllevan son inferiores a los de un verdadero agonista. Por ejemplo la pentazocina es antagonista del receptor µ y agonista de los receptores κ y δ. Otros fármacos representativos son: Butorfanol. Nalbufina. Buprenorfina. 2.3.2.2. RECEPTOR Kappa (κ) Los receptores Kappa derivan su nombre de la ketazocina que se une ampliamente a él; desencadenan analgesia espinal. Pueden producir: Efectos cardiovasculares. Diuresis. Miosis. Sedación. Disforia. La dinorfina A, es el ligando endogeno. 2.3.2.3. RECEPTOR delta (δ) Los receptores Delta: Modulan la actividad del receptor Mú. Se consideran específicos de las encefalinas. Inducen analgesia dental a niveles raquídeo y suprarraquídeo. Analgesia cerebral y espinal. Disforias. Alucinaciones. 2.3.2.4. RECEPTORES sigma (σ). Los receptores Sigma producen poca o nada de analgesia. Estos receptores son los responsables de acciones como: Disforia. Alucinaciones. Estimulación vasomotora. Estimulación respiratoria. MECANISMO DE ACCION GENERAL. Los péptidos endógenos modulan los centros corticales y límbicos dopaminérgicos y colinérgicos, y como consecuencia de la apertura de canales de potasio producen una hiperpolarización celular. Los opioides ejercen dos acciones: En primera instancia aumentan la liberación de encefalinas. En segunda instancia disminuye la liberación de encefalinas. Los mecanismos anteriores producen analgesia fisiológica incompleta, que de ser total, podría ser fatal por la importancia de alerta que tiene el dolor. Las acciones mencionadas manifiestan RA como las mencionadas anteriormente. Los efectos de toxicomanía y dependencia, pueden explicarse por una regulacion en alta. Para ello, se debe tener presente que: El principal efecto bioquímico de los péptidos endógenos, es la inhibición de A.C, por lo cual se disminuyen los niveles de AMPc. En presencia de opioides, las células producen mayor cantidad de este mensajero para compensar su disminución. De tal manera, que, si se interrumpe la administración del fármaco, el organismo se encuentra con unos valores muy altos de AMPc, a los que se atribuye el llamado ¨síndrome de abstinencia¨. 2.4. FARMACOLOGIA DE LOS FARMACOS CONTRA LA ARTRITIS REUMATOIDE Y LA GOTA. Aunque los AINES son utilizados para reducir el dolor de enfermedades de etiología inflamatoria, como la artritis reumatoide, no alteran ni modifican su proceso patológico. Debido a lo anterior hay un grupo de fármacos denominados Fármacos Antirreumáticos Modificadores del curso de la Enfermedad o FARME, los cuales pueden modificar de manera importante la evolución de la enfermedad inflamatoria. 2.4.1. FÁRMACOS ANTIRREUMÁTICOS MODIFICADORES DEL CURSO DE LA ENFERMEDAD (FARME). Se recomienda iniciar el tratamiento antes de que empiece la lesión articular, pues se ha demostrado, que una vez, el proceso degenerativo ha iniciado, no se presenta reversión. El tratamiento se inicia con un AINE y cuando se confirma el diagnóstico, hay que introducir un FARME, los cuales manifiestan la bondad de sus acciones de 4 a 6 meses después de iniciado el tratamiento. Las RA mas frecuentes son: Depresión de la médula ósea. Hemorragia. Hematomas. Púrpura. Dolor de garganta. Fiebre. Proceso infeccioso. Las opciones farmacológicas para el tratamiento de esta enfermedad, consideran los siguientes fármacos: Sales de oro. Antipalúdicos (cloroquina, hidroxicloroquina). Sulfasalacina. Inmunosupresores (metotrexato, azatioprina, ciclofosfamida,). Penicilamina. Corticoides. 2.4.1.1. SALES DE ORO. Dentro de estos fármacos están: Aurotioglucosa. Auranofín. Aurotiomalato. MAC. Inhiben la maduración y la función de los monocitos mononucleares y de los linfocitos T. FARMACOCINETICA. Se absorben de acuerdo a la via de administración; por via IM, presenta alto porcentaje. Por VO, el proceso es variable. La distribución depende del tiempo de tratamiento, aunque se une 95% a la albúmina. Posteriormente se acumula en macrófagos, hígado, riñón y membrana sinovial. Biotransformación hepática, aunque otros órganos pueden intervenir. Se elimina por orina (60 a 90%) y por heces (40 a 10%). REACCIONES ADVERSAS. Estomatitis. Faringitis. Dermatitis. Gastritis. Traqueitis. Glositis. En general, cuadros en mucosas Depresión de médula ósea. Glomerulonefritis reversible. Encefalitis. Hepatitis. 2.4.1.2. CLOROQUINA. UTILIDAD CLINICA. Para el tratamiento de la artritis reumatoide leve. No se recomienda (CONTRAINDICADA) en la artritis psoriásica. No posee acción antiinflamatoria. Es menos eficaz que otros FARME. Es mejor tolerada. El tratamiento prolongado puede producir retinopatía. 2.4.1.3. SULFASALACINA. La consideran el FARME de primera elección. Presenta las siguientes caracteristicas: Posee acción antiinflamatoria. Presenta baja tolerancia para los pacientes. REACCIONES ADVERSAS. Depresión de la médula ósea. Hepatotoxicidad. Reacciones cutáneas. Alteraciones del TGI. 2.4.1.4. METOTREXATO. Se considera un FARME complementario para la artritis reumatoide. Puede aportar acción antiinflamatoria. Se utiliza como antineoplásico. Bien tolerado. Depresión de la médula ósea (M.O) Hepatotóxico. Toxico pulmonar. CONTRAINDICACIONES. Gestación. Lactancia. Síndromes de inmunodeficiencia. Derrame pleural. Ascitis. PRECAUCIONES. Evitar la automedicación concomitante con AINES. Compromiso renal o hepático. Disminuir la dosis en caso de contracepción. 2.4.1.5. AZATIOPRINA. Es un fármaco complementario para la artritis reumatoide, además se utiliza en pacientes con artritis psoriásica, con patología grave y que con otros FARME no han respondido, y que además presentan manifestaciones extraarticulares como vasculitis. UTILIDAD CLINICA. Artritis reumatoide (cuando falla tratamiento con cloroquina o penicilamina) Rechazo de trasplante. Enfermedad inflamatoria intestinal REACCIONES ADVERSAS. Depresión de la M.O. Alopecia. Náusea. Vómitos. Infección por herpes zoster. Ictericia. PRECAUCIONES. Compromiso hepático. Compromiso renal. Paciente geriátrico. Gestación. Lactancia. 2.4.1.6. PENICILAMINA. No es de primera línea. Pues las manifestaciones de las RA son graves, como por ejemplo: Anorexia. Fiebre. Disgeusia. Depresión de la MO. Náusea (que es menor si se toma en ayunas o al acostarse, y si la dosis inicial se incrementa de manera gradual). Síndrome nefrótico. Síndrome similar al lupus eritematoso LES. Síndrome de Stevens-Johnson. Ginecomastia. PRECAUCIONES. Similares a la azatioprina. 2.4.1.7. CORTICOIDES. Poseen acción antiinflamatoria, y cuando el tratamiento se inicia durante los dos primeros años de una artritis reumatoide moderada o grave puede retrasar la destrucción articular UTILIDAD CLINICA. Similar a la azatioprina, aunque para el tratamiento de la vasculitis, pueden ser necesarias dosis relativamente altas de un corticoide (como prednisolona), junto a ciclofosfamida. 2.4.2. FARMACOLOGIA DE LOS AGENTES UTILIZADOS PARA EL TRATAMIENTO DE LA GOTA. La inflamación y el dolor asociado a esta enfermedad, se debe básicamente a la acumulación de ácido úrico a nivel del fluido sinovial y en las articulaciones. Este acido es el producto final del metabolismo de las purinas, mediado por la enzima xantina oxidasa. El tratamiento de esta patología esta determinado por el tipo crisis del evento, ya sea agudo o crónico. 2.4.2.1. TRATAMIENTO DE LA GOTA AGUDA. El dolor e inflamación de la crisis aguda se tratan con un AINE o con Colchicina. 2.4.2.1.1. AINES EN TRATAMIENTO PARA LA GOTA. Indometacina. Ibuprofeno es el menos adecuado para el tratamiento de la gota. Los salicilatos, no son recomendables, porque concentraciones plasmáticas de uratos. incrementan las 2.4.2.1.2. LA COLCHICINA. Es buena alternativa cuando: Los AINES están contraindicados. No produce retención de líquidos. Es útil en pacientes con IC. MAC. Inhibe la migración de granulocitos hacia el sitio de la inflamación mediante la inhibición de la formación los microtúbulos del huso acromático, por lo cual se disminuye la actividad fagocítica y mitótica de dichas células. UTILIDAD CLINICA. Tratamiento y profilaxis de la crisis aguda de gota. Su uso está un poco supeditado a las reacciones adversas como: Hemorragia gastrointestinal. Compromiso renal. Compromiso hepático. Dolor abdominal. Diarrea. Inhibición de la espermatogénesis. 2.4.2.2. GOTA CRÓNICA. Para el tratamiento se puede administrar un inhibidor de la enzima xantinooxidasa como el alopurinol que reduce la producción de ácido úrico. ASPECTOS A TENER PRESENTE EN EL TRATAMIENTO DE GOTA CRONICA. El alopurinol No se recomienda para tratar una crisis aguda. El tratamiento de la gota crónica se debe iniciar hasta después de la remisión completa de una crisis aguda (generalmente 2 ó 3 semanas). Se recomienda colchicina o un AINE como profiláctico, pues el tratamiento con alopurinol puede precipitar una crisis aguda. Se continua el tratamiento anterior durante por lo menos un mes después de que la hiperuricemia se haya corregido. Si se produce una crisis aguda durante el tratamiento de la gota crónica, hay que proseguir con alopurinol y la crisis aguda debe tratarse por sí misma. El tratamiento gota crónica se debe continuar de manera indefinida para prevenir nuevos ataques de gota. ESQUEMA DEL MAC DEL ALOPURINOL HIPOXANTINA ALOPURINOL XANTINA XANTINA OXIDASA ACIDO URICO XANTINA HIPOXANTINA USOS CLINICOS. Profiláctico de la hiperuricemia debido a la quimioterapia del cáncer. Profiláctico de la gota. PRECAUCIONES. Gestación. Lactancia. Compromiso renal. Compromiso hepático. CONTRAINDICACIONES. Gota aguda. CAPITULO 3. FARMACOLOGIA GASTROINTESTINAL. La farmacología del TGI, es bastante extensa, por ello se hará una breve descripción de temas de farmacología relacionados con: Antiulcerosos. Colagogos. Coleréticos. Antieméticos. Fármacos que modifican la motilidad intestinal (antidiarreicos y laxantes). 3.1. ANTIULCEROSOS. El ácido clorhídrico HCl, secretado en el estómago se produce en células específicas, llamadas oxínticas o parietales. El fundamento básico de la producción ácida viene de la acción de una bomba de protones H+ / K+ - ATPasa, que libera hidrogeniones (H+) a la luz gástrica en intercambio con iones de potasio. El proceso controlado por receptores H2 de Histamina, receptores M1 de Acetilcolina y Gastrina con la mediación de prostaglandinas. Por el mecanismo de acción se pueden distinguir los siguientes grupos: AGENTES NEUTRALIZANTES O ANTIACIDOS. ANTIHISTAMINICOS H2. INHIBIDORES DE LA BOMBA DE PROTONES K+/H+. PROTECTORES DE LA MUCOSA GASTRODUODENAL DERIVADOS DE PROSTAGLANDINAS. Es importante señalar, que también se han utilizado otras estrategias farmacológicas como los inhibidores de los receptores muscarínicos M1 como la pirenzepina y los fármacos antigastrina (proglumide), pero que no se tratarán en este módulo debido a su poca utilidad o uso en nuestro medio, e incluso, en general, el uso de éstos ha sido superado por agentes más eficaces, seguros y efectivos como los antihistamínicos o los inhibidores de la bomba de protones. 3.1.1. AGENTES NEUTRALIZANTES O ANTIACIDOS (ver diagrama de agentes neutralizantes en el capítulo de farmacodinamia). REPRESENTANTES. Bicarbonato sódico Carbonato de calcio Hidróxido de aluminio Hidróxido de magnesio MAC. Neutralizan el ácido clorhídrico en el estómago, por ello, reducen la acidez del estómago (pH sobre 5) disminuyendo los efectos lesivos sobre la mucosa digestiva.. Se clasifican en dos tipos: 3.1.1.1. SISTÉMICOS. El catión se absorbe, produciendo eventos nocivos como alcalosis. Estos antiácidos, ejercen acción rápida pero poco duradera, con posible inducción de efecto de rebote. Ejemplo: bicarbonato sódico. 3.1.1.2. NO SISTÉMICOS. Se forman sales insolubles que no se absorben. Contrario a los anteriores, Tienen acción más lenta y prolongada, básicamente sin efecto rebote. Ejemplo: sales de aluminio, sales de magnesio, sales de calcio (aunque pueden sufrir absorción hasta del 10%, produciendo hipercalcemia y alcalosis). UTILIDAD CLINICA. Úlcera péptica. Dispepsia. Reflujo gastroesofágico. REACCIONES ADVERSAS. Alcalosis sistémica (con bicarbonato de sodio y con el carbonato de calcio) Compromiso renal con retención de agua y sal. Hipercalcemia. Litiasis renal. Intoxicaciones en pacientes con compromiso renal (por aluminio). magnesio y Diarrea osmótica (por sales de magnesio). INTERACCIONES. Presentan interacciones poco significativas desde el punto de vista clínico. 3.1.2. ANTIHISTAMINICOS H2. MAC. Estos fármacos se unen de manera selectiva y además reversible, a los receptores H2 de la histamina de la célula parietal, inhibiendo la actividad de la AC y por consiguiente, la producción intracelular de AMP cíclico, así como la importante acción de secreción de ácido de la histamina. Debido a la influencia de la histamina en el efecto estimulador de la gastrina y de la aceticolina, los antagonistas de los receptores H2 de la histamina inhiben también parcialmente la secreción ácida estimulada por estas sustancias. Las diferencias entre los medicamentos del grupo no son importantes. Todos poseen eficacia equivalente. AGENTES REPRESENTATIVOS. Ranitidina. Famotidina (La famotidina es 7,5 veces más potente que la ranitidina en la inhibición de la secreción ácida) Nizatidina. Cimetidina (ya retirada por la posible formación de N-nitroso derivados con acción carcinogénica). FARMACOCINÉTICA. Buena absorción VO. Su Cmax se alcanza de 1 a 3,5 h. Se distribuyen ampliamente en todos los tejidos. Atraviesan la BHC y la placenta (La famotidina difiere de los restantes en que tiene una vida media más larga (4 h) y presenta una acción más prolongado). Su metabolismo es hepático (La nizatidina posee menor metabolización hepática, por ello tiene una biodisponibilidad >90%) Todos son eliminados básicamente por la orina. UTILIDAD CLINICA. Úlcera péptica. Úlceras duodenales (la ranitidina es eficaz en la prevención, sobre todo de las asociadas al tratamiento con AINE, pero no ofrece protección frente a las úlceras gástricas) Síndrome de Zollinger Ellison. ESQUEMA DE LA CELULA PARIETAL Y MECANISMOS DE SECRECION DE HCl. HISTAMINA RECEPTOR MUSCARINICO RECEPTOR DE GASTRINA RECEPTOR H2 Ca+2 AMPc ATP + + H MUCOSA GASTRICA H + H + H + H MUCOSA GASTRICA REACCIONES ADVERSAS. Diarrea. Náuseas. Vómito. Confusión mental. Cefalea. PRECAUCIONES. En los pacientes con insuficiencia renal es necesario reducir las dosis. IR. Insuficiencia hepática Nefritis intersticial. Fiebre. Trombocitopenia y leucopenia. Los antagonistas H2 inhiben la alcoholdeshidrogenasa ADH gástrica y pueden aumentar la concentración sanguínea de alcohol (Excepto la famotidina). INTERACCIONES. En general, inhiben el sistema del citocromo P450 disminuyendo el aclaramiento hepático de medicamentos metabolizados por esta vía. La interacción es importante dado un estrecho margen terapéutico, en el caso de: Fenitoína. Teofilina. Warfarina. Antidepresivos tricíclicos (ATC). 3.1.3. INHIBIDORES DE LA BOMBA K+/H+ ATPasa. La secreción ácida, básicamente, es mediada por la enzima K+/H+ ATPasa situada en la membrana secretoria de la célula parietal. La inhibición que se produce de ésta, es independiente del estímulo positivo para la secreción. FARMACOS REPRESENTATIVOS. Omeprazol. Pantoprazol. Lansoprazol. Rabeprazol. OMEPRAZOL. MAC. El omeprazol es un profármaco bencimidazol sustituido. Es una base débil que se concentra en la célula parietal, activándose y enlazándose a la enzima. Inicialmente su grupo sulfóxido (R1-SO-R2) es activado en el medio ácido del canalículo secretor a ácido sulfénico o sulfenamida, estas especies forman enlaces covalentes con restos de cisteína de la ATPasa produciendo una potente y prolongada inhibición de la secreción ácida ante cualquier estímulo (histaminérgico, colinérgico o por gastrina). La accion perdura hasta que se sintetiza nueva enzima, proceso que tarda por lo menos 24 horas. PANTOPRAZOL. Actúa de manera similar al omeprazol, causando una inhibición irreversible de la función de la bomba de protones. DIFERENCIAS. Es más estable que el omeprazol y el lansoprazol en medio neutro o ligeramente ácido. No posee mayor ventaja sobre su tolerabilidad que los otros fármacos. LANSOPRAZOL Y RABEPRAZOL. MAC. Similar al omeprazol. FARMACOCINETICA DE LOS INHIBIDORES DE LA BOMBA. Los fármacos mencionados poseen propiedades farmacocinéticas similares. Son bien absorbidos VO en medio ácido. Todos tienen una vida media corta (0,7-1,3 horas) pero su acción se mantiene sobre 24 horas y, por tanto, permite la dosis de una dosis al día. Son metabolizados principalmente en el hígado Eliminación urinaria importante. PRECAUCIONES DE LOS INHIBIDORES DE LA BOMBA. No es preciso ajustar la dosis en pacientes con insuficiencia renal (si con los antagonistas H2). En cirrosis hepática, la vida media puede alargarse entre 7-9 h. UTILIDAD CLINICA DE LOS INHIBIDORES DE LA BOMBA. Acidez gástrica (el mejor es el pantoprazol). Cicatrización de úlcera duodenal (el mejor es el pantoprazol). Cicatrización gástrica Supresión del H. pylori (por sí solos no lo erradican; excepto, cuando son combinados con claritromicina, MTZ, y/o amoxicilina), Prevención de las recidivas. Hemorragia digestiva alta HVDA (mejor el pantoprazol) REACCIONES ADVERSAS. Cefalea. Diarrea. Náuseas. Dolor abdominal. Hipergastrinemia. PRECAUCIONES. Control médico en tratamientos superiores a las 8 semanas (aunque este tiempo de tratamiento No es aconsejable). INTERACCIONES. Interfieren en la disponibilidad de fármacos metabolizados por vía hepática. 3.1.4. PROTECTORES DE LA MUCOSA GASTRODUODENAL. Estos fármacos tienen la propiedad de unirse de manera selectiva al tejido necrótico en la base de las lesiones ulcerosas. SUCRALFATO Es un disacárido sulfatado (octosulfato de sacarosa mas hidróxido de aluminio). MAC. Está orientado por las siguientes acciones: Se une a las proteínas de la lesión ulcerosa. Forma complejos con la pepsina inhibiéndola. Estimula la secreción de moco. Estimula la producción de bicarbonato. Promueve la síntesis endógena de prostaglandinas. UTILIDAD CLINICA. Úlcera péptica. Prevención de las úlceras duodenales, pero no de las gástricas derivadas de AINES.. Cicatrización de úlcera duodenal Cicatrización de ulcera gástrica. FARMACOCINÉTICA. Absorción oral mínima. Se elimina por orina al cabo de 4 horas. REACCIONES ADVERSAS. Estreñimiento. INTERACCIONES. Antiácidos concomitantes pueden reducir la acción del sucralfato sobre la úlcera. La absorción de fenitoína y warfarina puede disminuirse. Debe tomarse al menos una hora antes de las comidas, puesto que en caso contrario se ve reducida su capacidad de unión a las lesiones. SALES DE BISMUTO COLOIDAL. FARMACOS REPRESENTANTES. Subnitrato de bismuto. Subsalicilato de bismuto. MAC. Producen una capa sobre la lesión de las úlceras pépticas pero no sobre la mucosa gástrica normal, pues ellas en el estómago, se convierten en complejos insolubles que se fijan a las proteínas de la lesión. Al igual que el sucralfato, presenta las diferentes acciones ya referenciadas. UTILIDAD CLINICA. Úlcera péptica. Acción bactericida sobre H. pylori. (asociando bismuto y dos antibióticos como metronidazol, amoxicilina, tetraciclina o claritromicina). Cicatrización de la úlcera gástrica. Cicatrización de la úlcera duodenal, REACCIONES ADVERSAS. Decoloración de lengua. Decoloración de dientes. Oscurecimiento de las heces. Encefalopatía debido a la absorción del bismuto. 3.1.5. DERIVADOS DE PROSTAGLANDINAS. Son fármacos de elección en las úlceras inducidas por administración de AINES. Además de la acción antisecretora, promueven un efecto protector mediante la estimulación de la secreción de moco y bicarbonato en la mucosa gástrica. FARMACOS REPRESENTANTES. Misoprostol (derivado metilado de la PGE1) Enprostil. Arbaprostil. MAC. En la célula parietal, las prostaglandinas, al igual que la somatostatina, interaccionan con los receptores inhibidores acoplados a la AC, reduciendo la difusión de protones. UTILIDAD CLINICA. Prevención de las úlceras gástricas. Prevención de las úlceras duodenales asociadas o no a AINES. REACCIONES ADVERSAS. Diarrea. CONTRAINDICACIONES. Gestación (aumentan la contracción uterina). 3.2. COLAGOGOS. De esta manera, se denominan a aquellos fármacos que promueven y aceleran la evacuación de la bilis. El fármaco típico es el sulfato de magnesio (10 g en medio vaso de agua tibia, por vía oral en ayunas), que también posee utilidad clínica como laxante de acción osmótica. SULFATO DE MAGNESIO. UTILIDAD TERAPEUTICA. Colecistitis. Colelitiasis. Infección biliar. 3.3. COLERETICOS. Son aquellos que aumentan el volumen de la secreción biliar por el hígado. REPRESENTANTES. Acidos biliares de origen natural (ejemplo: bilis de buey, ácido dehidrocólico). Acidos biliares semisintéticos. UTILIDAD TERAPEUTICA. En reemplazo de la secreción biliar en casos de drenaje postoperatorio del colédoco o por colestasis. FARMACOCINÉTICA. Absorción adecuada por todas las vías. Metabolismo hepático. La bilis pasa al intestino para nuevamente repetir el proceso entero- hepático, lo cual se repite de dos a tres veces por día. Eliminación fecal. CONTRAINDICACIONES Obstrucción total del colédoco. Hepatitis. REACCIONES ADVERSAS. Diarrea. Bradicardia. Hipotensión. 3.4. ANTIEMETICOS. Se sabe que existe una "zona gatillo" o Centro del Vómito, que se encuentra ubicado en la formación reticular de la medula espinal. Este centro tiene propiedades quimiorreceptoras, básicamente regidas por las siguientes acciones neurotransmisoras: Dopaminérgica. Serotoninérgica. Histaminérgica. FÁRMACOS REPRESENTANTES. De acuerdo alo anterior, los fármacos adecuados son aquellos que tienen acción inhibitoria sobre los receptores de los neurotransmisores respectivos, de tal manera que podemos encontrar: Metoclopramida (actua sobre receptores 5HT3 y DA) Fenotiacinas como la clorpromazina. (actua sobre receptores DA1 y DA2). Ondansentrón (actua sobre receptores 5HT3). Difenhidramina (actua sobre receptores H1). 3.5. FÁRMACOS QUE MODIFICAN LA MOTILIDAD INTESTINAL. Como ya se mencionó anteriormente, se hará referencia a los antidiarréicos y laxantes, que son, en general, de uso paliativo, puesto que estos trastornos no se consideran una patología como tal, sino más bien una manifestación de alguna. El proceso digestivo conlleva algunas funciones como: Secreción. Absorción. Reabsorción (para la conservación de agua y electrólitos). Peristaltismo (para la mezcla y propulsión de sustancias), que influye directamente sobre la velocidad del tránsito intestinal. 3.5.1. ANTIDIARREICOS. Cuando la velocidad de transito intestinal o de vaciamiento está aumentada, la reabsorción hidroelectrolítica es insuficiente, por lo cual, se pierde más líquido de lo habitual causando diarrea. La diarrea, es un trastorno en el cual, se aumenta la cantidad de líquido en las heces ("diarreas secretoras") o aumento del volumen fecal, con aumento del número habitual de defecaciones. La frecuencia de defecaciones llamada "hábito intestinal", es variable en cada persona, por tanto, cuando se considere uno de los trastornos mencionados, debe tenerse presente el hábito intestinal de cada individuo. Las acciones generales antidiarréicas son: Disminución de la motilidad intestinal. Disminución de la secreción de hormonas gastrointestinales. Adsorción de toxinas que puedan afectar la función intestinal. Dentro de las sustancias utilizadas se pueden encontrar: 3.5.1.1. OPIOIDES. FARMACOS REPRESENTATIVOS. Loperamida. Difenoxilato. Dentro de sus acciones podemos encontrar: Inhiben la motilidad intestinal (por acción sobre los receptores µ). Incrementan el tono del esfínter anal. Aumentan la absorciónde agua y electrolitos. Disminuyen la secreción electrolítica. 3.5.1.2. AGENTES ABSORBENTES. FARMACOS REPRESENTATIVOS. Ejercen su acción a través de la Absorción importante que hacen del agua y de compuestos solubles. Caolín. Pectina. 3.5.1.3. FÁRMACOS ANTICOLINÉRGICOS. El agente más importante es la atropina. Estos fármacos disminuyen la secreción hidroelectrolítica y la motilidad del TGI. Pueden ser utilizados en combinación con opioides. Otros diferentes a los anteriores son los de bismuto, cuyo uso es importante cuando el desarreglo metabólico es ocacionado por toxinas, dado que este preparado las puede adsorber. El octreótido disminuye las secreciones gastrointestinales. 3.5.2. LAXANTES O CATARTICOS. Cuando el tiempo de vaciado se encuentra aumentado, hidroelectrolítica se hace excesiva, generando heces secas y la absorción duras, que disminuyen en número habitual y hacen difícil el acto de la defecación, corresponde, a una manifestación conocida como constipación o estreñimiento. Por lo expuesto, estos fármacos deben aumentar el volumen fecal y generar heces más blandas. Lo anterior implica las siguientes acciones: Retención de agua en el colon. Reducción de la absorción de agua y electrólitos. Promover la secreción hidroelectrolítica. Aumento de la motilidad intestinal para generar un tránsito más veloz. UTILIDAD CLINICA. Contrario al pensamiento común, hay pocas indicaciones incuestionables para el uso de estos fármacos, por ejemplo casos en los cuales se deba disminuir el esfuerzo a la defecación: Post IAM. Hemorroides. Fisuras peri anales. Hernia. Como medio de evacuación para la preparación de paraclínicos. REACCIONES ADVERSAS. Catarsis excesiva. Cólicos. Deshidratación. 3.5.2.1. LAXANTES QUE INCREMENTAN LA MASA O EL VOLUMEN. Son de origen vegetal, no digeribles como frutas y alimentos "integrales, por ello el efecto se obtiene aumentando el contenido de fibra en la dieta UTILIDAD CLINICA. Casos leves a moderados de constipación. MAC. Forman geles en el colon que retienen agua. Aumentan el peristaltismo. 3.5.2.2. LAXANTES SALINOS Y OSMÓTICOS. REPRESENTANTES. Sulfato de Magnesio (MgSO4). Hidróxido de magnesio o "Leche de Magnesia" Mg(OH)2 Fosfato de sodio (Na3PO4). Citrato de magnesio. Lactulosa. Glicerina. Sorbitol. Manitol. Estos agentes no se absorben, por lo cual, desde el colon, generan un efecto osmótico que: Promueve la eliminación acuosa. Aumento de la motilidad. 3.5.2.3. LAXANTES ESTIMULANTES DE LA MUCOSA O "IRRITANTES". REPRESENTANTES. DERIVADOS DEL DIFENILMETANO: como fenolftaleína y bisacodilo. DERIVADOS DE LA ANTRAQUINONA: como las hojas de sen, cáscara sagrada, sábila, ruibarbo, y áloe. Dentro de sus acciones están: Incrementar la síntesis de prostaglandinas. Aumentar la motilidad intestinal. 3.5.2.4. LAXANTES SURFACTANTES O DETERGENTES. Son detergentes aniónicos, que permiten la mezcla adecuada de la materia fecal con variedad de sustancias como por ejemplo lípidos-agua, etc. Dando como efecto final reblandecimiento del bolo para luego ser defecado. AGENTES REPRESENTANTES. Docusatos. Poloxámeros. Dehidrocolato (por acción emulsificadora). Aceite de ricino o "aceite de castor" AUTOEVALUACION Y CONSULTA DE LA UNIDAD DIDACTICA DOS. Explicar y dar ejemplos si es el caso: 1. 3 DIFERENCIAS ENTRE UNA ACCIÓN ADRENÉRGICA Y UNA COLINÉRGICA. 2. 3 DIFERENCIAS ENTRE AGONISTAS Y ANTAGONISTAS DE UN RECEPTOR. 3. 3 ACCIONES DE FÁRMACOS AGONISTAS ADRENÉRGICOS Y COLINÉRGICOS. 4. LAS DIFERENCIAS EN LAS ACCIONES ENTRE RECEPTOR µ Y EL RECEPTOR δ. 5. PORQUÉ SON IMPORTANTES LOS RECEPTORES CELULARES? 6. CUAL ES EL MAC, MEDIANTE EL CUAL LOS OPIOIDES EJERCEN SU ACCION ANALGÉSICA? 7. PORQUÉ LOS ANALGÉSICOS DERIVADOS DE PAPAVER SOMNIFERUM NO DEBEN CONSIDERARSE NARCÓTICOS? 8. QUÉ DIFERENCIAS ENCUENTRA ENTRE MORFINA Y MEPERIDINA. 9. QUÉ DIFERENCIAS HAY ENTRE MORFINA Y FENTANYLO. 10. 3 DIFERENCIAS ENTRE ANALGÉSICOS OPIOIDES Y AINES. 11. 3 FUNCIONES DE LAS PROSTAGLANDINAS. 12. 2 DIFERENCIAS ENTRE ASA Y ACETAMINOFÉN. 13. QUÉ ES EL SÍNDROME DE REYÉ. 14. 3 RA IMPORTANTES DE LOS AINES. 15. 3 DIFERENCIAS ENTRE INHIBIDORES DE LA COX1 Y COX2. 16. 3 RA IMPORTANTES DE LOS COX2. 17. QUÉ ES EL TROMBOXANO A2 TXA2. 18. QUÉ SON LAS CÉLULAS OXÍNTICAS? 19. QUÉ ES LA HISTAMINA. 20. QUÉ ES LA GASTRINA. 21. QUÉ FUNCIÓN POSEE LA BOMBA K /H . 22. 3 DIFERENCIAS ENTRE ANTIH2 E INHIBIDORES DE LA BOMBA DE PROTONES. 23. 3 DIFERENCIAS ENTRE DERIVADOS DE PGE2 Y SUCRALFATO. 24. 2 DIFERENCIAS ENTRE COLAGOGOS Y COLERÉTICOS. 25. QUE DIFERENCIA HAY ENTRE LAXANTE Y PURGANTE. 26. QUE DIFERENCIA HAY ENTRE UN PURGANTE Y UN ANTIHELMÍNTICO. 27. DÉ 3 EJEMPLOS DE ANTIDIARREICOS CON SUS MAC. + + UNIDAD DIDACTICA 3. FARMACOLOGIA CARDIOVASCULAR. CAPITULO 1. CONCEPTOS BASICOS Y ANTIHIPERTENSIVOS. 1.1. CONCEPTOS BASICOS 1.1.1. GENERALIDADES. El sistema Cardiovascular, tiene funciones importantes como: Transporte de oxígeno. Transporte y eliminación de gases. Transporte de nutrientes. Transporte de hormonas. Estas funciones son posibles debido a la fisiología integrada de: Una bomba (corazón). Vasos de transporte (arterias, arteriolas, venas, vénulas y capilares). Fluidos de transporte (sangre y linfa). La suma de los diferentes flujos sanguíneos regionales se denomina gasto cardiaco. El gasto cardiaco También se puede definir como: cantidad o volumen de sangre que es eyectada a través de los ventrículos en una sístole. En situaciones fisiológicas el gasto cardiaco está relacionado principalmente con el retorno venoso, observándose que a mayor precarga o retorno venoso se observa una relación de proporcionalidad entre volumen de llenado y el volumen de eyección. Esta situación se mantiene hasta un nivel en el cual, a mayores incrementos de volumen no se produce aumento del gasto. Esta propiedad está determinada básicamente por las características de contracción del miocardio. POSCARGA: es la tensión contra la cual se contrae el ventrículo o también puede definirse como la presión con la cual la sangre es eyectada del ventrículo. Esta depende de: La presión arterial. Del diámetro del vaso. Del espesor de la pared ventricular. La resistencia al flujo por parte del vaso o resistencia vascular. La resistencia vascular está influenciada fundamentalmente por: Las arteriolas de resistencia. La viscosidad de la sangre. Hay que tener presente, que cuando hay disminución de la resistencia se produce un aumento del flujo de sangre. Ejemplo: Cuando se ejecuta un ejercicio que permita la actividad muchos músculos, se produce vasodilatación de las arteriolas musculares, generando disminución de la resistencia vascular, se produce el aumento del flujo sanguíneo y por ende se incrementa el aporte de oxígeno O2 a los músculos. De igual manera, se produce aumento del retorno venoso, del tono simpático y en algunos casos también se aumentan las catecolaminas, produciendo: Taquicardia. Vasoconstricción. De tal manera que cambios en el llenado ventricular (pre-carga) o en la resistencia periférica (post-carga) originaran cambios compensatorios o adaptativos del corazón. Así, el trabajo cardiaco se afecta, independientemente, por la precarga (presión venosa central) y la poscarga (resistencia periférica). El aumento de la presión venosa central dada por la sobrecarga del volumen de circulación (hipervolemia) conlleva la liberación de los denominados péptidos natriuréticos auriculares (PAN), los cuales ejercen efectos como: Aumentar la excreción de sodio y agua por el riñón. Relajan el músculo liso vascular e inhiben la liberación de renina. Vasodilatación y disminución de la presión arterial a nivel renal 1.1.2. SISTEMA RENINA-ANGIOTENSINA-ALDOSTERONA. Es un sistema integrado de hormonas importante, que interviene en procesos como: Regulación de la presión sanguínea (la incrementa). Volemia corporal. Equilibrio de líquido y electrolitos. Las hormonas que participan en estos procesos son: La renina. Es producida a nivel renal. Su mecanismos: secreción es controlada por tres Perfusión renal. Su disminución aumenta la secreción de renina. Concentración de sodio en el túbulo contorneado distal TCD. Su reducción conlleva un aumento de la secreción. Estimulación del sistema simpático por medio de la activación de los receptores β1 - adrenérgicos presentes en las células yuxtaglomerulares del riñón, estimula la secreción de renina. La angiotensina. La acción de la renina sobre el angiotensinógeno produce angiotensina I (AI). Sobre esta última, actúa la Enzima Convertidora de Angiotensina (ECA) a nivel de tejidos como pulmón y riñones entre otros, convirtiéndola en angiotensina II (AII). La cual, produce sus efectos potentes vasoconstrictores (por la contracción directa de las arteriolas) en los tejidos diana a través de la interacción con receptores específicos aumentando la tensión arterial. Posteriormente sobre la AII actúa una aminopeptidasa produciendo AIII. La aldosterona. Es un mineralocorticoide, producido en la corteza de las glándulas suprarrenales. Esta aumenta la absorción de sodio y la secreción de potasio a nivel de los túbulos colectores, incrementando la absorción de agua, permitiendo el aumento de la presión arterial. 1.2. ANTIHIPETENSIVOS. En general, el aumento PATOLOGICO de la tensión arterial (HTA), no tIene una etiología ÚNICA o específica, por ello, en general se habla de hipertensión esencial. Con excepcion de casos muy específicos como estenosis de la arteria renal o con compromiso renal, que presente retención hidrosalina y feocromocitoma, entre otros factores. Debido al desconocimiento del factor causal de la hipertensión, debe buscarse como agentes desenlazantes o desencadenantes: Tabaquismo. Obesidad. Sedentarismo. Alcoholismo. Alto consumo de NaCl en la dieta. ESQUEMA DEL SISTEMA RENINA- ANGIOTENSINA-ALDOSTERONA NORMO VOLEMIA PRESION ARTERIAL NORMAL PERDIDA DE VOLEMIA CAIDA DE LA PRESION ARTERIAL G.SUPRARENALES PULMON RIÑON + ALDOSTERONA ANGIOTENSINOGENO Na Ó P.A RENINA ANGIOTENSINA I ECA TUBULOS COLECTORES ANGIOTENSINA II AMINOPEPTIDASA ANGIOTENSINA III Patologías de base. Por ello, el tratamiento puede ser abordado sin medicamentos o también desde el punto de vista farmacológico. 1.2.1. TRATAMIENTO NO FARMACOLÓGICO. En general, este tratamiento esta dirigido al cambio de los hábitos de vida. El paciente debe comer una dieta nutritiva sana rica en frutas y vegetales y además acompañada de ejercicio frecuentemente. Estas medidas pueden ser suficientes en la hipertensión leve, pero NO en pacientes con hipertensión moderada o grave. 1.2.2. TRATAMIENTO FARMACOLÓGICO. El tratamiento farmacológico es necesario cuando otras medidas fallan y debe estar sustentado en el reconocimiento de los diferentes eventos que intervienen en la presión arterial. CLASIFICACION DE LA HTA. GRADO INTERVALO PRESION INTERVALO PRESION SISTOLICA EN mmHg DIASTOLICA EN mmHg 1 140 HASTA 159 90 HASTA 99 2 160 HASTA 179 100 HASTA 109 3 > 180 >110 En el tratamiento de primera línea de la hipertensión arterial se utilizan los siguientes grupos de fármacos: Diuréticos. Bloqueadores β1 - adrenérgicos (β1- bloqueadores). Inhibidores de la enzima conversora de la angiotensina (IECA). Los bloqueadores de los canales de calcio se consideran de primera elección sólo en poblaciones específicas, como en pacientes de edad avanzada. Vaso dilatadores directos (como en las crisis hipertensivas). Antihipertensivos de acción central. 1.2.2.1. DIURETICOS. Son fármacos utilizados de manera primaria en el tratamiento de la hipertensión y la insuficiencia cardiaca IC. CLASIFICACION DE LOS DIURETICOS. 1.2.2.1.1. TIAZIDAS. AGENTE REPRESENTANTE. Hidroclorotiazida. MAC. Incrementan la eliminación de sodio y agua por inhibición de la reabsorción de electrolitos en el TCD por el sistema de simporte Na+-Cl-. Es menos potente en comparación con otros diuréticos. Provocan un aumento importante en la excreción de potasio. UTILIDAD CLINICA. HTA leve (monoterapia). HTA moderada o grave (en combinación). Insuficiencia cardiaca. Edema. FARMACOCINETICA. Absorción del 65 al 75%. Union variable a proteínas. Es eliminada por vía renal.. REACCIONES ADVERSAS. Hipotensión. Hiponatremia. Cefalalgia. Parestesias. CONTRAINDICACIONES. Compromiso renal. Compromiso hepática. Hiponatremia. Hipercalcemia. Hipokalemia. Hiperuricemia. Mal de Addison. 1.2.2.1.2. DIURÉTICOS DE ASA (DE TECHO ALTO). AGENTE REPRESENTANTES. Furosemida, ácido etacrínico. MAC. Actúa sobre la rama ascendente gruesa del asa de Henle inhibiendo la reabsorción de electrolitos en la rama ascendente por bloqueo del mecanismo de - simporte de Na+-K+-2Cl . La diuresis es mucho mayor que la obtenida con otros agentes. Como con las tiazidas se produce un aumento en la excreción de potasio. UTILIDAD CLINICA. Edema pulmonar agudo (reduce la presión de llenado del ventrículo izq). Anti HTA. FARMACOCINETICA. Absorción del 11 al 90%. Unido casi 100% a proteínas. El 60% es eliminado por orina y el 40% es metabolizado por el hígado. REACCIONES ADVERSAS. Encefalopatía hepática. Arritmias. Ototoxicidad. Hiperuricemia. Hiperglicemia. Fotosensibilidad. CONTRAINDICACIONES. Hipo natremia. Anuria. PRECAUCIONES. Administrado concomitantemente con los aminoglucósidos, potencia la ototoxicidad. Sinergismo con cumarinas. Potencia la acción de los digitálicos. Aumenta la Cmax de β- bloqueadores. Con los AINES, se disminuye la acción diurética. Sinérgico con otros diuréticos. 1.2.2.1.3. AHORRADORES DE POTASIO ANTAGONISTAS DE ALDOSTERONA. AGENTE REPRESENTANTE. Espironolactona. MAC. Bloquean de manera competitiva la unión de esta hormona a los receptores de mineralocorticoides en el TCD y el TC, inhibiendo la síntesis de las proteínas inducidas por aldosterona, que tienden a incrementar la reabsorción de sodio y la excreción de potasio. Por ello se le considera un ahorrador de potasio. Se diferencia de otros ahorradores de potasio como Amilorida y triamtereno, en que cuando hay niveles plasmaticos altos de aldosterona, el efecto diuretico de l espironolactona se incrementa. UTILIDAD CLINICA. Edema. Anti HTA. Elección en pacientes con cirrosis hepática. Hiperaldosteronismo. FARMACOCINETICA. Absorción del 60 al 90%. Unido casi 100% a proteínas. Posee gran biotransformación hepática. Tiene un metabolito activo: CANRENONA, que incrementa la actividad diurética. Es eliminada por orina. REACCIONES ADVERSAS. Hiperkalemia. Acidosis metabólica. Ginecomastia asociada a su estructura esteroide. Disfunción eréctil. Diarrea. Gastritis. Irregularidad menstrual. Ulcera gástrica y péptica. Neoplasias malignas. Somnolencia. Letargia. CONTRAINDICACIONES. Ulcera. Hiperkalemia. PRECAUCIONES. El ASA disminuye el efecto diurético. La espironolactona reduce la depuración de los digitálicos. 1.2.2.1.4. AHORRADORES DE POTASIO INHIBIDORES DEL CANAL DE Na+ DEL EPITELIO RENAL. AGENTES REPRESENTANTES. Amilorida. Triamtereno. MAC. Estos fármacos bloquean los canales de Na+ en la membrana luminal de las celulas en la porcion final del TCD y en los TC, produciendo un efecto natriurético moderado sin aumento en la excreción de potasio. UTILIDAD CLINICA. Depuración mucociliar. En general se utilizan como anti HTA y para el edema combinados con otros fármacos. FARMACOCINETICA. Absorción de amilorida 15 al 25%, triamtereno 30 al 70 %. Unido casi 100% a proteínas. Amilorida es eliminada por orina y triamtereno (4- hidroxitriamtereno) es metabolizado por el hígado aun metabolito activo (comparable a la molécula madre) eliminado por orina. REACCIONES ADVERSAS. Hiperkalemia. Nausea. Vomito. Diarrea. Compromiso renal. Compromiso hepático. Gestación. Lactancia. Somnolencia. .convulsiones. Cefalea. Oliguria. Arritmias. Gota. Neutropenia , trombocitopenia Pancreatitis. Colestasis. CONTRAINDICACIONES. Hiperkalemia. PRECAUCIONES. Los IECA aumentan los niveles de potasio. Los AINES aumentan la probabilidad de hiperkalemia. 1.2.2.2. β- BLOQUEADORES, ANTAGONISTAS β-ADRENÉRGICOS O BLOQUEANTES BETA-ADRENÉRGICOS. AGENTES REPRESENTANTES. Propranolol. Metoprolol, labetalol, pindolol, timolol. MAC. Bloqueo de los receptores β1, lo cual se induce: Disminución de la frecuencia cardiaca (efecto cronotrópico negativo). Reducción en la contractilidad miocárdica (efecto inotrópico negativo) Disminución de la presión arterial. Bradicardia.. Disminución del gasto cardiaco. Disminución de la secreción de renina (y por supuesto de la formación de AII) Los efectos anteriores dan como resultado una disminución de las necesidades de oxigenación del miocardio. UTILIDAD CLINICA. Anti HTA. Antiarrítmicos. Cardiopatía isquémica. Angina. PROPRANOLOL. Posee igual afinidad por los receptores β1 y β2. No bloque receptores α. FARMACOCINETICA. Absorción casi 100%. Unido 90% a proteínas. Se biotransforma en gran cantidad (75% aprox) por efecto del primer paso. Es eliminado por orina. REACCIONES ADVERSAS. Incrementa niveles de triglicéridos plasmáticos. Bradiarritmias. Bloqueo β2. Trastornos del sueño. Depresión. CONTRAINDICACIONES. Asma. Disfunción de los nodos cardiacos. INTERACCIONES. DISMINUYEN LA ABSORCION. Sales de aluminio. INDUCTORES ENZIMATICOS. Fenitoína. Fenobarbital. Tabaquismo. METOPROLOL. Es un fármaco β1 selectivo. UTILIDAD CLINICA. Anti HTA. Angina estable. Isquemia. FARMACOCINETICA. Absorción cercana al 100%. Baja biodisponibilidad por biotransformación del primer paso. Es eliminado por orina sin cambio el 10%, el restante es metabolizado por el hígado. LABETALOL. Presenta acciones β1 (bloquea la estimulación simpática), β2 (vaso dilatación por actividad simpaticomimética) y α1 (producción de relajación del músculo liso arterial). FARMACOCINETICA. Absorción intestinal 100%. Baja biodisponibilidad por biotransformación del primer paso. Unido casi 100% a proteínas. Es eliminado por orina sin cambio en baja cantidad. 1.2.2.3. INHIBIDORES DE LA ENZIMA CONVERTIDORA DE ANGIOTENSINA (IECA) Y ANTAGONISTAS DE LOS RECEPTORES DE ANGIOTENSINA II (ARA II). La diferencia entre IECA y ARA II es que con los incremento de ARA II no se presenta los niveles de bradiquinina, por lo cual dos RA como tos y angioedema no se presentan. El bloqueo de la ECA puede realizarse mediante dos mecanismos: Utilizando inhibidores específicos (IECA propiamente como el captopril o el enalapril). Bloqueando el efecto del péptido a nivel de receptores tipo AT1 (con antagonistas específicos como losartan o valsartan) ACCIONES FARMACOLOGICAS POR EL BLOQUEO DE LA A II. Reducción de la tensión arterial. Disminución de la resistencia periférica. Aumento del flujo sanguíneo en el riñón por vasodilatación. Aumento del rendimiento hemodinámico en pacientes con IC. Inactivación de la bradicinina. UTILIDAD CLINICA. Son primera línea en el tratamiento de la IC (especialmente los IECA) Disminución de la disfunción ventricular izquierda post IAM. REACCIONES ADVERSAS. Hipotensión (luego de la primera dosis). Hiperkalemia. Tos y edema (por incremento de la actividad de bradiquinina) Insuficiencia renal en pacientes con estenosis renal bilateral. PRECAUCIONES. Suspender el tratamiento ante cualquier signo de angioedema. En estenosis aórtica sintomática o grave CONTRAINDICACIONES. Embarazo. Tener presente que la disminución de las cifras de tensión arterial, no son equivalentes entre los dos tipos de agentes anti HTA, se ha visto menor disminución con los ARA II. 1.2.2.4. BLOQUEADORES DE LOS CANALES DE CALCIO. MAC. Inhiben la entrada de calcio en las células a través de los llamados canales lentos. Debido a ello, disminuyen la contracción muscular y la transmisión del impulso nervioso. Presentan acciones sobre: Músculo liso arterial (coronaria, cerebral o periférica). En el miocardio. Fibras conductoras del impulso cardiaco. De acuerdo a la actividad presentada sobre esta última acción, se pueden dividir en dos grandes grupos como fenilalquilaminas y dihidropiridinas; el conocimiento de esta propiedad influye en su selección, pues la presencia o ausencia de tal efecto, indica si el fármaco puede ser utilizado o no en arritmias y de igual manera en sus RA. UTILIDAD CLINICA. Angina de esfuerzo. Angina inestable. Angina variante. IAM. Anti HTA. Antiarrítmicos. 1.2.2.4.1. FENILALQUILAMINAS. Poseen acción sobre la conducción cardiaca, prolongando la conducción AV y el periodo refractario. REPRESENTANTES. Verapamilo: el cual ejerce acción depresora importante sobre: Conducción nodal. Contractilidad. Cronotropismo. Baja acción vasodilatadora periférica. Diltiazem (en realidad es una benzotiacepina): posee propiedades intermedias entre verapamilo y dihidropiridinas. 1.2.2.4.2. DIHIDROPIRIDINAS. No presentan acción sobre la conducción cardiaca, pero ejercen una vasodilatación periférica más intensa comparada con verapamilo, se puede manifestar taquicardia como respuesta refleja a tal acción. UTILIDAD CLINICA. HTA sistólica en pacientes que no responden a otros antihipertensivos. REPRESENTANTES. Amlodipino: puede ser administrado en dosis única diaria debido a su lenta absorción, lo cual le permite prolongar su efecto. Nifedipino: al igual que el amlodipino puede ser administrado pocas veces debido a su presentación OROS, las presentaciones de corta duración, pueden causar taquicardia refleja y causar fluctuaciones en la presión arterial; por eso, las dihidropiridinas de acción larga son las mas recomendables. Nimodipino: es selectivo por los vasos cerebrales, por ello se usa exclusivamente en estos compromisos vasculares. FARMACOCINETICA. Absorción casi completa V:O. Biodisponibilidad muy reducida por biotransformación del primer paso. Unión a proteínas entre 70 a 98%. Biotransformación hepática. Las dihidropiridinas no poseen metabolitos activos mientras diltiazem y verapamilo si: desacetildiltiazem (50% de potencia que la molécula original) y el norverapamil (menos potente que la molécula original), respectivamente. REACCIONES ADVERSAS. Hipotensión. Cefalea. Constipación. Somnolencia. Exacerbación de la isquemia coronaria con dihidropiridinas. 1.2.2.5. VASO DILATADORES DIRECTOS. Son fármacos que básicamente son utilizados en casos vitales en los que se requiere la disminución inmediata de la tensión arterial. REPRESENTANTES. 1.2.2.5.1. NITROPRUSIATO DE SÓDIO. ACCIONES FARMACOLOGICAS. Dilatación arteriolar. Dilatación venosa. Contrario a otros fármacos vaso dilatadores, sólo aumenta un poco la FC. MAC. Al ser metabolizado en las células del músculo liso, se produce el metabolito oxido nitrico, el cual activa la guanilato ciclasa Gc la cual forma CMPC, promoviéndose además, la formación de factor de relajacion endotelial FREN; procesos que dan como resultado, vaso dilatación y disminución de las cifras de TA. UTILIDAD CLINICA. Crisis hipertensivas. Hipotensión controlada en anestesia. IC, para aumentar el gasto cardiaco. REACCIONES ADVERSAS. Infarto cerebral. Acidosis láctica (causada por acumulación de cianuro y tiocianato con Do > 5 mcg/Kg/min). Psicosis tóxica (por tiocianato). Dolor abdominal. Sudoración. Flebitis. Taquicardia (causada por acumulación de cianuro y tiocianato). Sudoración (causada por acumulación de cianuro y tiocianato). Hiperventilación. En los casos de signos de acumulación de cianuro y tiocianato hay que suspender la infusión y administrar tiosulfato de sodio como antídoto. La nitroglicerina sublingual también ha sido utilizada, su MAC desencadena oxido nitroso aunque por una vía diferente a la mencionada ya que se ha visto potencia diferente de los compuestos en tejidos vasculares diferentes. En general se les denomina Nitratos orgánicos. PRECAUCIONES. EPOC. Hipotiroidismo. Cardiopatía isquémica. ACV. Hiponatremia. Presión intracraneal. Cianuro y tiocianato en sangre. Reducir la infusión durante 15-30 minutos para evitar efectos de rebote. Gestación. FARMACOCINETICA. Su administración es vía I.V. Biotransformación en el músculo liso, a cianuro (luego biotransformado por la rodanasa) y óxido nítrico. Eliminación por orina. 1.2.2.5.2. HIDRALACINA. ACCIONES FARMACOLOGICAS. Disminución de la resistencia vascular renal. Disminución de la resistencia vascular cerebral. Disminución de la resistencia vascular coronaria. Incrementa el gasto cardiaco. Este fármaco causa relajación directa del músculo arteriolar. UTILIDAD CLINICA. Tratamiento combinado en la hipertensión moderada o grave. Crisis hipertensivas. HTA en la gestación. Preeclampsia. Eclampsia. IC. REACCIONES ADVERSAS. Trombocitopenia. Ictericia. Ansiedad. Polineuritis. Leucopenia. Parestesia. Hipotensión postural; Retención de líquidos. Anorexia. Artralgia. Mialgia. Síndrome LES. Anemia hemolítica. CONTRAINDICACIONES. Lupus eritematoso sistémico idiomático (LES). Taquicardia grave. Insuficiencia del miocardio por obstrucción mecánica. Cor pulmonale. Aneurisma disecante de la aorta. PRECAUCIONES. Compromiso hepático. Compromiso renal. Patología coronaria. Accidentes cerebro vasculares (ACV) Lactancia. 1.2.2.5.3. ISOSORBIDE. En general comparte los MAC mencionados para los otros nitratos. La dosis usada por vía sublingual deberá adecuarse según la respuesta individual de cada paciente. Se encuentran presentaciones como Mononitrato y Dinitrato, cuyas equivalencias se presentan a continuación. PRESENTACION Isosorbide dinitrato 5-10 mg/8 h oral Isosorbide mononitrato 10 mg/12 h oral Isosorbide dinitrato 20 mg retard Isosorbide mononitrato 20 mg Isosorbide dinitrato 40 y 60 mg retard Isosorbide mononitrato 50 mg retard UTILIDAD CLINICA. Angina de pecho. Crisis hipertensivas. Se recomienda que este medicamento sea consumido con el estómago vacío. PRECAUCIONES. Pacientes geriátricos. Demas aspectos ya mencionados. Evite consumo de alcohol. Lactancia. El destete debe ser gradual. Anemia. Glaucoma. Hipotiroidismo. IAM. CONTRAINDICACIONES. Gestación. Lactantes y niños Concomitante con el uso de sildenafil. INTERACCIONES. β1 – bloqueadores. IECA. En general son sinérgicos en toxicidad con otros anti HTA. REACCIONES ADVERSAS. Visión borrosa. Sequedad de boca. Cefalea. Vértigo. Otros fármacos no derivados de nitratos son minoxidil y diazóxido, que no se trataran en este modulo. 1.2.2.6. ANTIHIPERTENSIVOS DE ACCION CENTRAL. Dentro de los fármacos que actúan sobre el sistema nervioso central encontramos: 1.2.2.6.1. METILDOPA. Se utiliza en el tratamiento de la hipertensión durante la gestación (presión arterial diastólica sostenida igual o >90 mm Hg). MAC. Inhibe de manera competitiva la aminoácido aromático- descarboxilasa en las neuronas adrenérgicas, evitando la formación de AD, la α-metil AD, que es almacenada en las vesículas. UTILIDAD CLINICA. Hipertensión en la gestación. CONTRAINDICACIONES. Depresión. Compromiso hepático. Feocromocitoma. Porfirio. PRECAUCIONES. Antecedente de Compromiso hepático. , Antecedente de Compromiso renal. Antecedente de depresión REACCIONES ADVERSAS. En general son transitorios y reversibles. Sedación. Vértigo. Hipotensión postural. Cefalea. Edema. Disfunción sexual. Alteración de la concentración y la memoria. Estreñimiento. Depresión de la médula ósea. Parkinsonismo. Lengua negra o dolorosa. Mialgia. Artralgia. Pancreatitis. Ginecomastia. Galactorrea. Amenorrea. 1.2.2.6.2. CLONIDINA. EFECTOS FARMACOLOGICOS. Disminución del gasto cardiaco. Disminución de la FC. Retención hidrosalina. MAC. Es agonista de los receptores α2 o autoreceptores, por lo cual, disminuye la concentración plasmática de AD. UTILIDAD TERAPEUTICA. Anti HTA (sola o combinada con diurético), aunque NO es primera eleccion. Dx de feocromocitoma. PRECAUCIONES. La supresión abrupta causa síndrome de retirada. Efecto de rebote, si se estaba administrando conjuntamente con un β1bloqueador. Los antidepresivos triciclitos ATC, disminuyen su efecto. REACCIONES ADVERSAS. Xerostomía. Sedación. Impotencia. Pesadillas. Depresión. Bradicardia. 1.2.2.7. TRATAMIENTO DE LA HIPERTENSIÓN EN LA GESTACIÓN. metildopa es el fármaco más seguro. Los β1- bloqueadores: deben ser utilizados con precaución al inicio de la gestación (pueden retrasar el crecimiento fetal), son efectivos, seguros y eficaces en el tercer trimestre de la gestación. Los IECA están contraindicados en la gestación. EN PREECLAMPSIA Y ECLAMPSIA. Si es a partir de la 36ª semana de gestación, el parto es el tratamiento de elección. La hipertensión aguda grave de la preeclampsia o la eclampsia (y sus convulsiones), se trata con hidralacina IV y el sulfato de magnesio es el fármaco de elección en la prevención de las convulsiones asociadas. CAPITULO 2. SINDROMES CORONARIOS Y ANTIARRITMICOS. 2.1. GENERALIDADES Y TRATAMIENTO DE LA ANGINA. La cardiopatía isquémica es una causa de muerte común en y está relacionada con un déficit de irrigación sanguínea al músculo cardiaco. En general este proceso patológico depende del grado de función y del grado y tipo de estenosis de la arteria coronaria. El síntoma primario del evento isquémico es la angina de pecho. Esta se caracteriza por: Dolor precordial. dolor irradiado al brazo izquierdo. Disnea. Nauseas. Sudoración. TIPOS DE ANGINA. 2.1.1. VARIANTE (PRINZMETAL), es el resultado directo de la reducción de la perfusion del flujo sanguíneo. TRATAMIENTO. Nitrovasodilatadores. Bloqueadores de los canales de calcio. Asociación Bloqueadores β1 con Bloqueadores de los canales de calcio. 2.1.2. DE ESFUERZO. TRATAMIENTO. nitrovasodilatadores. Asociación Bloqueadores β1 y nitratos. Asociación de nitratos con Bloqueadores de los canales de calcio. Asociación de nitratos, Bloqueadores de los canales de calcio y Bloqueadores β1. 2.1.3. INESTABLE. TRATAMIENTO. nitrovasodilatadores. Bloqueadores β1. ASA. Heparina. 2.1.4. ESTABLE. Bloqueadores de los canales de calcio Bloqueadores β1. Asociación de los dos anteriores. 2.1.5. FÁRMACOS EN LA INSUFICIENCIA CARDÍACA. Los fármacos utilizados para tratar la insuficiencia cardíaca secundaria a disfunción sistólica ventricular izquierda son. IECA (enalapril). Diuréticos (hidroclorotiacida, espironolactona, y furosemida). Glucósidos cardíacos. Vasodilatadores.. Con anterioridad ya se ha expuesto sobre estos grupos de fármacos. 2.2. ANTIARRÍTMICOS. Se clasifican en cuatro grupos en función de su mecanismo de acción, de acuerdo a la clasificación de Vaughan Williams (ver cuadro mas adelante). En esta terapéutica se consideran otros fármacos no incluidos en la clasificacion. Digoxina. Isoproterenol. Atropina. 2.2.1. PRE - CONCEPTOS IMPORTANTES. Fibrilación auricular (FA) es la arritmia más frecuente y es la principal causa de episodios tromboembólicos, predoctores de ACV. Taquicardia: es el incremento de la frecuencia cardiaca superior a 100 latidos/min. Taquicardia sinusal (100-180 latidos/min.). Bradicardia: disminución de la frecuencia cardiaca, debajo de 60 latidos/min. Foco ectópico o Taquicardia auricular automática (120-250 latidos/ min.). Taquicardia nodal automática (< 130 latidos/min.), casi siempre asociada a intoxicación digitálica, Taquicardia de reentrada (170-250 latidos/min.). Fluter (240-430 latidos/min) 2.2.2. TRATAMIENTO DE ARRITMIAS. 2.2.2.1. FIBRILACIÓN AURICULAR. β1 – bloqueador. Verapamilo. Digoxina. La digoxina es el fármaco más importante desde el punto de vista terapéutico en el tratamiento de esta patología. Si no parece que haya riesgo de tromboembolismo GRUPOS DE ANTIARRITMICOS. GRUPO SUBGRUPO CARACTERISTICAS I Ia retrasan la FARMACOS quinidina, Estabilizantes de la repolarización y procainamida, membrana por bloqueo de alargan la duración del disopiramida. canales de sodio. potencial de acción Ib aceleran repolarización lidocaína, y acortan duración del mexiletina, potencial de acción aprindina, fenitoína Ic sin efectos repolarización - sobre propafenona, no flecainida modifican el potencial de acción II antagonizan receptores propranolol, cardiacos de sotalol, catecolaminas esmolol prolongan el potencial amiodarona, III de acción y el período bretilio refractario bloquean los canales verapamilo, IV lentos del calcio diltiazem sistémico (para la prevención del tromboembolismo, se utiliza preferiblemente warfarina al ASA), se puede administrar un antiarrítmico, como la procainamida o la quinidina, para frenar la fibrilación o para mantener el ritmo sinusal tras cardioversión. UTILIDAD CLINICA. Cronotropismo negativo. Dromotropismo negativo Inotrópismo positivo. En la fibrilación auricular acompañada de insuficiencia cardiaca congestiva. Asociado a diuréticos e IECA, para disminuir la frecuencia ventricular en la fibrilación auricular rápida. EFECTOS EXTRA CARDIACOS DE DIGOXINA. Náuseas. Vómito. Diarrea. 2.2.2.2. FLÚTER AURICULAR. El tratamiento puede hacerse con: Verapamilo. Digoxina. Quinidina (Si el flúter no puede ser revertido a ritmo sinusal). 2.2.2.3. TAQUICARDIA SUPRAVENTRICULAR. Puede revertir espontáneamente o puede revertir a ritmo sinusal por estimulación vagal refleja. Bloqueador β1. Verapamilo. PRECAUCION. El verapamilo nunca se debe administrar de manera concomitante con un bloqueador beta, a causa del riesgo de hipotensión y asistolia. 2.2.2.4. TAQUICARDIA VENTRICULAR. Lidocaína. Procainamida. Las torsades de pointes es una forma especial de taquicardia ventricular l tratamiento inicial una infusión intravenosa de sulfato de magnesio. 2.2.2.5. BRADIARRITMIAS. La bradicardia sinusal (menos de 50 latidos/minuto) asociada IAM, se puede tratar con atropina. 2.2.2.6. PARO CARDÍACO. El paro cardíaco, se puede tratar con adrenalina o epinefrina. 2.3. ASPECTOS FARMACOLOGICOS DE LOS ANTIARRITMICOS. 2.3.1. DIGOXINA. MAC. Inhibición selectiva de la bomba ATPasa Na+/ K+. UTILIDAD CLINICA. Arritmias supraventriculares. Fibrilación auricular. Insuficiencia cardiaca. PRECAUCIONES. IAM reciente. Patología pulmonar grave. Hipotiroidismo. Paciente geriátrico. Compromiso renal. CONTRAINDICACIONES. Miocardiopatía hipertrófica obstructiva (excepto FA, IC) Sd de Wolf- Parkinson-White. REACCIONES ADVERSAS. Anorexia. Náusea. Vómito. Diarrea. Cefalea. Delirio. Isquemia. intestinal. Ginecomastia. 2.3.2. EPINEFRINA O ADRENALINA. MAC. Se une a los receptores Adrenérgicos del SN, ejerciendo acciones simpaticomiméticas. UTILIDAD CLINICA. Paro cardíaco. Bradicardia que no responde a la atropina; Arritmias ventriculares secundarias al bloqueo nodal. PRECAUCIONES. HTA. Arritmias. ACV. Hipertiroidismo. Diabetes mellitus. Glaucoma de ángulo cerrado. REACCIONES ADVERSAS. Taquicardia. Cefalea. Sudoración. Hiperglicemia. Arritmias. ACV hemorrágicos. Edema pulmonar PRECAUCIONES. Cardiopatía isquémica. Diabetes mellitus. REACCIONES ADVERSAS. Arritmias. Hipotensión. Sudoración. Cefalea. Insomnio. 2.3.3. LIDOCAÍNA. MAC. Bloquea los canales de sodio, tanto abiertos como inactivos a nivel cardiaco. De manera mecánica. UTILIDAD CLINICA. Arritmias ventriculares Anestesico local PRECAUCIONES. Reducir la dosis en ICC. Bradicardia. Compromiso hepático. Cirugía cardiaca. Paciente geriátrico. Gestación. CONTRAINDICACIONES. Bloqueo atrioventricular. Trastornos de la conducción. Depresión miocárdica. Porfirio. Hipovolemia. REACCIONES ADVERSAS. Parestesias. Depresión respiratoria. Coma. Convulsiones. Paro cardíaco. Nistagmus (patognomónico de sobredosis) 2.3.4. PROCAINAMIDA. Es un fármaco importante, de utilidad cuando los fármacos de la lista básica no han sido eficaces o no son adecuados para el paciente MAC. Bloquea los canales de sodio, abiertos a nivel cardiaco, de manera mecánica. UTILIDAD CLINICA. Arritmias ventriculares resistentes a la lidocaína. Taquicardia auricular. FA. PRECAUCIONES. Asma. miastenia gravis. Gestación. Lactancia. Paciente geriátrico. Compromiso hepático. Compromiso renal. CONTRAINDICACIONES. torsades de pointes. LES. Paro cardiaco. IC. REACCIONES ADVERSAS. Depresión del miocardio. IC. Angioedema. Psicosis. Depresión de medula ósea. Anemia hemolítica. Síndrome LES. 2.3.5. QUINIDINA. Es un antiarrítmico complementario cuando no se dispone de los fármacos de la lista básica. MAC. Bloquea los canales abiertos de sodio al igual que las corrientes de potasio cardiacas. UTILIDAD CLINICA. Arritmias supraventriculares y ventriculares. Mantenimiento del ritmo sinusal, luego de la reversión de una FA. PRECAUCIONES. Bloqueo cardíaco. En IC descompensada. Miastenia gravis. CONTRAINDICACIONES. Bloqueo cardíaco completo. REACCIONES ADVERSAS. Anafilaxia. Púrpura. Urticaria. Fiebre. Trombocitopenia. Agranulocitocis. Angioedema. IC. Arritmias ventriculares. Hipotensión. Cinconismo. Vértigo. CAPITULO 3. FARMACOS ANTIAGREGANTES PLAQUETARIOS, FIBRINOLITICOS Y ANTICOAGULANTES. 3.1. COAGULACIÓN SANGUÍNEA. La cascada de la coagulación presenta r dos vías paralelas: La vía intrínseca vía extrínseca es activada por lipoproteínas de los tejidos. Las dos vías convergen y dan lugar a la formación del factor Xa, que activa la protrombina para formar la trombina, que es el paso esencial en la formación del trombo (trombosis: formación y propagación de un coagulo sanguíneo en el sistema cardiovascular). Las complicaciones de las trombosis se deben a la obstrucción de un vaso en el ámbito local como por la embolia que puede causar isquemia o infartos de diversos órganos. Para evitar que la formación del “paquete” de fibrina tapone completamente el vaso y ademas para evitar el “escape” de un trombo, se produce fibrinolisis. Este proceso se inicia simultáneamente con la coagulación. La plasmina, producida al activarse la fibrinolisis, inactiva factores de coagulación como: Factor V. Factor VIII. Fibrinógeno. El proceso trombolítico tambien es ejecutado por los anticoagulantes naturales: Heparina. Antitrombina III. Proteína C. Trombo modulina. Proteína S. Inhibidor del factor tisular. 3.2. ANTIAGREGANTES PLAQUETARIOS. El ASA. Ticlopidina. Clopidogrel. 3.2.1. ASA. En dosis bajas reduce la morbilidad y la mortalidad por cardiopatía isquémica u otros eventos como ACV. MAC. Bloqueo selectivo de la producción de TAX2. UTILIDAD CLINICA. Antiagregante plaquetario (150-300 mg VO). Antitrombótico (por disminución de la agregación plaquetaria). Reductor de la incidencia de reinfarto. Profilaxis de ictus isquémico. Un año luego de cirugía de cortocircuito arterial coronario. Pacientes válvulas protésicas que presentaron embolismo cerebral a pesar del tratamiento con warfarina. 3.2.2. TICLOPIDINA. MAC. Inhibe la agregación inducida por ADP e interfiere con la unión del fibrinógeno. La ticlopidina no da mejores resultados que el ASA. Presenta significativo de granulocitopénia; por ello, un riesgo su uso ha quedado reservado, en combinación con ASA, para la prevención de la trombosis de las prótesis intracoronarias (“stent”). 3.2.3. CLOPIDOGREL. MAC. Similar a la ticlopidina. No posee efectos granulocitopénicos, pero potencialmente puede generar púrpura trombocitopénica. UTILIDAD CLINICA. Similar al ASA. Los antiagregantes plaquetarios NO se utilizan en el tratamiento del ictus hemorrágico, ya que pueden incrementar la hemorragia. 3.3. TROMBOLITICOS O FIBRINOLITICOS. MAC. Activan el paso de plasminógeno a plasmina que a su vez degrada la fibrina, con la consiguiente ruptura de los trombos que se hayan formado. REPRESENTANTES. Tenecteplase. Reteplase. Alteplase (rtPA). Estreptokinasa (SK). 3.3.1. TENECTEPLASE Y RETEPLASE. Son derivados del rtPA que pueden considerarse equivalentes al rtPA. 3.3.2. ALTEPLASE (rTPA). El activador de plasminógeno obtenido por recombinacion (rtPA) tiene mayor selectividad por la fibrina. La administración de rtPA requiere simultáneo con heparina para reducir la frecuencia de re-oclusiones. 3.3.3. ESTREPTOKINASA (SK). Idealmente se deben administrar durante la primera hora del infarto. UTILIDAD CLINICA. IAM. trombosis venosa profunda (TVP). tromboembolismo pulmonar. Oclusión arterial aguda. Trombosis de derivaciones arteriovenosas. PRECAUCIONES. Riesgo de hemorragia. Gestación. tratamiento Tratamiento anticoagulante concomitante. CONTRAINDICACIONES. Hemorragia reciente. Parto. Ictus hemorrágico, Coma. Crisis hipertensiva. Anomalias de la coagulación. Hemorragia del TGI. REACCIONES ADVERSAS. Hemorragia. Hemorragia intracraneal. Hipotensión. Arritmias. Anafilaxia. Fiebre. Escalofríos. dolor abdominal. Los trombolíticos NO se utilizan en el tratamiento del ictus hemorrágico, pues pueden incrementar la hemorragia. 3.4. ANTICOAGULANTES. Se diferencian de los anteriores porque su mecanismo básico esta centrado en la inhibición de los factores de coagulación. 3.4.1. HEPARINAS. Dentro de estas encontramos las no fraccionadas y las de bajo peso molecular. 3.4.1.1. NO FRACCIONADAS (HNF). Son una mezcla heterogénea de cadenas de polisacários sulfatados. Se presenta en forma de sal sódica (uso intravenoso). También se encuentra como sal cálcica (uso subcutáneo). ACCIONE FARMACOLOGICAS. Antitrombótico por inhibición del factor Xa. Anticoagulante por inhibición del factor IIa (trombina a través de una interacción con su cofactor antitrombina III y con el factor Xa. Antiplaquetario 3.4.1.2. DE BAJO PESO MOLECULAR (HBPM). Son derivadas químicas o enzimáticas de las HNF. La relación anti-Xa/anti-IIa es entre 2 y 8 veces superior a las de HNF, por lo que se evidencia un menor efecto anticoagulante y plaquetario y mayor efecto antitrombótico. Para la profilaxis en pacientes con riesgo de ictus isquémico se incluyen los anticoagulantes orales como la warfarina y la heparina. 3.4.2. CUMARINAS. Los restos de de acido glutámico de los factores de coagulación II, VII, IX y X son oxidados a nivel hepático teniendo como mediadora la vitamina K. De esta manera dichos factores son activados. MAC. La warfarina (4-hidroxi- cumarina), actua de manera fraudulenta en lugar de la vita K inhibiendo los factores dependientes de esta vitamina. PRECAUCIONES. La ingesta de verduras en la dieta puede potenciar el efecto anticoagulante. Vigilar el INR, para controlar nivel deb INTERACCIONES. Verduras. ASA. Heparina. FARMACOCINETICA. Absorción completa V:O. Se unen cerca del 100% a proteínas. Biotransformación hepatica. Eliminación renal. REACCIONES ADVERSAS. La RA mas importante es la hemorragia, básicamente por sobre dosis, la cual se puede corregir por la administración d vita K1 (fitomenadiona). AUTOEVALUACION Y CONSULTA DE LA UNIDAD DIDACTICA 3. Explicar y dar ejemplos si es el caso: 1. 2 DIFERENCIAS ENTRE IECA Y BLOQUEADOR β1. 2. DIFERENCIA ENTRE METIL-DOPA Y CLONIDINA. 3. DIFERENCIA ENTRE ENALAPRIL Y CAPTOPRIL. 4. DIFERENCIA ENTRE DIURETICOS DE TECHO ALTO Y AHORRADORES DE POTASIO. 5. DIFERENCIAS ENTRE DILTIAZEM Y NIMODIPINO. 6. DIFERENCIA ENTRE DIGOXINA Y DIGITOXINA. 7. DIFERENCIA ENTRE PROCAINAMIDA Y QUINIDINA. 8. DIFERENCIA ENTRE BRADICARDIA Y TAQUICARDIA. 9. QUE ES LA VIA INTRINSECA DE LA COAGULACION. 10. QUE ES LA VIA EXTRINSECA DE LA COAGULACION. 11. REALICE UN DIAGRAMA DE LA CASCADA DE COAGULACION. 12. DIFERENCIAS ENTRE ANTITROMBOTICO, ANTIAGREGANTE, TROMBOLITICO Y ANTICOAGULANTE. 13. CUAL ES EL ANTIDOTO UTILIZADO EN TOXICIDAD POR CUMARINAS Y HEPARINA, Y CUAL SU MAC. . REFERENCIAS BIBLIOGRAFICAS Bowman. W.C. , Rand, M.J. “Farmacología”. 4ed. , México: Interamericana.2004 Goodman and Gilman. Las Bases farmacológicas de la terapéutica. Vol.1. Mexico. McGraw Hill. 10 Ed.2005. Goodman and Gilman. Las Bases farmacológicas de la terapéutica. Vol.1. Mexico. McGraw Hill. 9 Ed.1996.. Guyton, Arthur. Hall, John. “tratado de fisiología medica.” Interamericana ed. 10 ed. 2005. Delgado, Nidia. Diaz, Jorge. “fundamentos de nutrición parenteral”. Editorial medica panamericana. 2005. Núñez, Cámara. Ventura, López. Martínez, Escudero.” Boletín farmacoterapéutico de Castilla de la Mancha”. Vol II. No 4 .2001. Formulario Modelo de la OMS 2004. Avendaño, Maria. “introducción a la química farmacéutica”. InteramericanaMcgrawhill. Madrid 1994. Muñoz, Amarilez.”el medicamento: compendio básico para su utilización correcta”.impresos Ltda.Medellín-Colombia 2002. Harrison, T. “principios de medicina interna”. 12th ed. Mc Graw hill. 2000. Murray, Rk.”bioquimica de Harper”. Atlante ed.1999. Sánchez, j. Miguel.”farmacia magistral”. Universidad Nacional Abierta y A distancia-UNAD. Bogotá D:C. 2006. Katzung, Bertrand. “farmacologia básica y clínica”.atlante ed.2005. Pereira, Carlos. Cubides, Alfonso. “farmacología”. Universidad Nacional Abierta y A distancia UNAD. Bogotá. 2005. www.uam.es/alguilla/t-presion/sinap1.jpg www.iqb.es www.iqb.es/...farma03/parte03/receptor01sm.jpg www.niaaa.nih.gov/.../neurosciencie/gabba.htm www.laboratorioslife.com