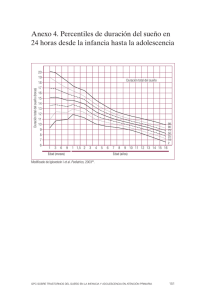
Prevención en la infancia y adolescencia
Anuncio

143-158 Expertos 11/11/03 11:31 Página 143 GRUPOS DE EXPERTOS DEL PAPPS Prevención en la infancia y la adolescencia F.J. Soriano Faura, J. Bras Marquillas, J.J. Delgado Domínguez, J. Galbe Sánchez-Ventura, M. Merino Moína, F.J. Sánchez-Ruiz Cabello, C. Rosa Pallás Alonso y J. Colomer Revuelta Grupo de trabajo de prevención en la infancia y adolescencia del PAPPS. Seguimiento del prematuro < 1.500 g al nacer Seguimiento del desarrollo Los niños prematuros, como grupo, presentan una frecuencia mayor de alteraciones en el desarrollo que los niños nacidos a término. Se aconseja incluir a todos los niños con peso de nacimiento menor de 1.500 g en programas específicos de seguimiento. La sistematización de todas las actividades de información, consejo y prevención constituyen el objetivo de este programa. Se aconseja normalizar las valoraciones del desarrollo utilizando la edad corregida y no la edad real para el calendario de revisiones (nivel de evidencia B). Lactancia La leche materna es el mejor alimento para el niño prematuro. En estos niños se ha encontrado un efecto beneficioso en el desarrollo mental a largo plazo en estudios de cohortes no aleatorizados (nivel de evidencia B). Cuando no es posible la lactancia materna, en los estudios aleatorizados se ha comprobado que las fórmulas de prematuros mejoran el crecimiento, la masa ósea y el desarrollo mental a largo plazo en comparación con las fórmulas de inicio (nivel de evidencia A). Se aconseja mantener la fórmula de prematuros hasta los 9 meses o al menos hasta que alcancen los 3 kg de peso. Prevención del raquitismo Desde los 15 días y hasta el año de vida se recomienda la profilaxis con 400 U/día de vitamina D. En los primeros meses, tras el alta hospitalaria, conviene vigilar la aparición de raquitismo. Especialmente en los recién nacidos con un peso inferior a 1.000 g, se recomienda una determinación de fosfatasa alcalina un mes después del alta y, si está elevada, confirmar el diagnóstico con una radiografía de muñeca (nivel de evidencia C). Valoración del crecimiento Se aconseja corregir la edad para calcular los percentiles de peso, la longitud-talla y el perímetro craneal hasta los 2 años de edad corregida. 155 Profilaxis de la anemia de la prematuridad Se aconseja que a los niños que hayan recibido varias transfusiones y sean dados de alta sin profilaxis con hierro, se les haga cribado de anemia y ferropenia después del alta. El tratamiento con hierro se hará si aparece ferropenia o anemia. Los niños no transfundidos, con o sin tratamiento con eritropoyetina durante su estancia hospitalaria, recibirán profilaxis con hierro oral a partir del mes de vida (2-4 mg/kg/día, contabilizando los aportes con la alimentación), así como cribado de anemia y ferropenia al mes y a los 3 meses después del alta, por si hay que incrementar la dosis o suspender la profilaxis por depósitos elevados. Habilidades motoras Conocer la cronología de las habilidades motoras y las peculiaridades del desarrollo motor de los niños prematuros facilita la identificación de los niños que se apartan de un desarrollo normal. El 50% de los recién nacidos con peso inferior a 1.500 g ha adquirido la sedestación sin apoyo a los 7 meses de edad corregida, y el 90%, a los 9 meses de edad corregida. Con respecto a la marcha, el 50% la ha adquirido a los 14 meses de edad corregida, y el 90%, a los 18 meses de edad corregida. Hipertonía transitoria del prematuro La hipertonía transitoria aparece hacia los 3 meses de edad corregida, progresa cefalocaudalmente, no produce retracciones ni asimetrías, y no retrasa la adquisición de la sedestación y la marcha. Junto con el retraso motor simple se pueden considerar variantes de la normalidad y por ello sólo precisan seguimiento. Factores de riesgo para alteraciones del desarrollo motor Se consideran factores de riesgo el peso de nacimiento menor de 750 g, las infecciones del sistema nervioso central y la presencia de lesión parenquimatosa (leucomalacia periventricular o infarto hemorrágico) en la ecografía cerebral. Estos niños deben remitirse tras el alta hospitalaria a estimulación precoz y fisioterapia. Si a un niño | Aten Primaria 2003;32(Supl 2):143-58 | 143 143-158 Expertos 11/11/03 11:31 Página 144 GRUPOS DE EXPERTOS DEL PAPPS Soriano Faura FJ, et al. Prevención en la infancia y la adolescencia menor de 32 semanas de edad gestacional no se ha realizado ninguna ecografía cerebral después de la semana de vida, se debe de realizar un nuevo control ecográfico, ya que las lesiones del parénquima cerebral no suelen aparecer como imagen ecográfica hasta la tercera o cuarta semana de vida. Parálisis cerebral La presencia de asimetrías retracciones y el retraso en la adquisición de las habilidades motoras sugiere el diagnóstico de parálisis cerebral y precozmente se debe remitir para estimulación temprana y fisioterapia. En general, el diagnóstico de parálisis cerebral no debe realizarse antes de los 2 años de edad corregida. Desarrollo sensorial Visión Comprobar que todos los niños con peso de nacimiento < 1.250 g y todos los niños < 30 semanas de edad gestacional han tenido revisiones de fondo de ojo hasta la completa vascularización de la retina. El diagnóstico precoz y el tratamiento de la retinopatía del prematuro de grado 3 disminuye el riesgo de evolución a ceguera (nivel de evidencia A). Todos los niños con diagnóstico de retinopatía de grado 3 y los que tienen lesión cerebral parenquimatosa precisan seguimiento estrecho oftalmológico al menos durante los primeros 2 años de vida. Todos los niños menores de 1.500 g deben valorarse al año y a los 2 años por un oftalmólogo, ya que tienen un riesgo elevado de problemas visuales graves. Audición Antes de los 6 meses de edad corregida se debe disponer de información objetivable sobre la capacidad auditiva de los niños con peso al nacimiento menor de 1.500 g. Apoyo a la familia Se debe apoyar a los padres de los niños prematuros durante la crianza y la educación de su hijo. La incertidumbre sobre la evolución del niño es grande y condiciona actitudes que dificultan la aceptación del hijo. Además, se les debe informar sobre la existencia de asociaciones de padres de niños prematuros. Problemas del comportamiento y del aprendizaje Estos imponderables son muy frecuentes. Se deben realizar valoraciones periódicas para detectarlas (2, 4 años). Si se diagnostica alguna alteración se debe remitir para intervención precoz, ya que así la evolución será más favorable (nivel de evidencia B). Se aconseja iniciar la escolarización, considerando la edad corregida y no la edad real o al menos considerar las actitudes individuales de cada niño. 144 | Aten Primaria 2003;32(Supl 2):143-58 | Cribado neonatal de metabolopatías congénitas Los profesionales de atención primaria deben identificar a todos los recién nacidos no sometidos a tests de cribado para metabolopatías congénitas, antes de los 10-15 días de vida. Casi todos los autores proponen que el cribado se realice entre los 3 y los 5 días, y en general antes del alta del recién nacido de la maternidad. En los casos de altas precoces, en las primeras 24-48 h, es necesario realizar nuevas pruebas a los 7 días, para valorar correctamente la fenilalaninemia, al igual que en los recién nacidos que sufrieron exanguinotransfusiones, diálisis o nutrición parenteral. En los recién nacidos prematuros de menos de 32 semanas de edad gestacional se realizará una segunda determinación a los 7-14 días (o a las 32 semanas de edad corregida) así como a los recién nacidos que hayan precisado cuidados intensivos o hayan recibido tratamiento con dopamina o yodo, en sus diversas formas de administración, para valorar correctamente los valores de tirotropina (TSH) (nivel de evidencia II-3A). Cuando el programa incluya el cribado de hiperplasia suprarrenal congénita, el test no se realizará más tarde del tercer día de vida. Todo recién nacido no sometido a estas pruebas debe ser remitido al laboratorio de referencia; de forma alternativa, las muestras podrán extraerse en el propio centro de salud. Prevención del síndrome de muerte súbita del lactante Se recomiendan los siguientes consejos preventivos a los padres: – Evitar la posición de prono durante el sueño en los lactantes hasta los 6 meses de edad. El decúbito supino para dormir es la postura más segura, y es claramente preferible al decúbito lateral. Sólo por una indicación médica específica (reflujo gastroesofágico grave, prematuros con enfermedad respiratoria activa y ciertas malformaciones de las vías aéreas superiores) puede recomendarse el decúbito prono (nivel de evidencia II-2 A). – Evitar los colchones blandos o de lana, los almohadones, los colgantes al cuello y cualquier otro objeto que pueda provocar asfixia durante el sueño, como cintas o cordones, en las inmediaciones de la cuna (nivel de evidencia II-2 A). – Desaconsejar el tabaquismo de los padres, especialmente de la madre, sobre todo durante la gestación, aunque también después del nacimiento. Si no es posible reducir el hábito, evitar al máximo la exposición del lactante (nivel de evidencia II-2 A). 156 143-158 Expertos 11/11/03 11:31 Página 145 Soriano Faura FJ, et al. Prevención en la infancia y la adolescencia – Evitar el arropamiento excesivo del lactante, especialmente si tiene fiebre, cuidando de no cubrirle la cabeza. Mantener una temperatura agradable en la habitación (idealmente de 20 a 22 ºC) (nivel de evidencia II-2A). – Amamantar al pecho (nivel de evidencia II-2 A). Lactancia materna y alimentación durante el primer año de vida Recomendaciones para la lactancia materna La leche humana es el alimento de elección durante los primeros 6 meses de la vida para todos los niños, incluidos los prematuros y los niños enfermos, salvo raras excepciones (recomendación A). La decisión última en relación con el modo de alimentar al niño la debe de tomar la madre. Los recién nacidos deben alimentarse al pecho lo antes posible, preferiblemente durante las primeras horas. El personal sanitario que trabaja en las maternidades debe incluir como objetivo prioritario de su trabajo disminuir el número de niños que se separan de sus madres (recomendación A). Si un niño precisa observación, debería ser la enfermera o el pediatra quien se desplace a la habitación de la madre para vigilar al niño, en vez de separarlos. Los recién nacidos deben alimentarse al pecho a demanda, no se debe esperar a que el niño llore; si está despierto, buscando o se observa un incremento de actividad, debe ponerse al pecho (recomendación A). El llanto suele ser un indicador tardío de hambre y, en ocasiones, cuando el niño está ya irritable se dificulta el amamantamiento. Los recién nacidos deben mamar entre 8 y 12 veces al día y aproximadamente 10 o 15 min en cada pecho. No se deben administrar suplementos (agua, suero glucosado, fórmula, zumos, etc.) cuando se está instaurando la lactancia ni posteriormente, si no está médicamente indicado (recomendación B). No debe aconsejarse el uso de chupetes, aunque recientemente se ha demostrado que el chupete, más que dificultar la lactancia materna, es en sí un marcador de que existen dificultades con ella. Después del alta de la maternidad, sobre todo si el alta ha sido precoz (antes de las 48 h de vida del niño), el niño debe ser valorado por el pediatra o por una enfermera experta en los 2 o 4 días siguientes. Se aprovechará la visita para valorar la situación del recién nacido, reforzar la lactancia y ayudar a resolver las dificultades que hayan podido surgir (recomendación B). La lactancia materna exclusiva es el alimento idóneo durante los primeros 6 meses de la vida y se debe continuar con la lactancia mientras se introduce la alimentación complementaria hasta los 12 meses de edad; posteriormente, se debe prolongar todo el tiempo que la madre y el niño deseen. La introducción de alimentos ricos en hierro 157 GRUPOS DE EXPERTOS DEL PAPPS en la segunda mitad del primer año debe ser progresiva y se debe complementar con la lactancia materna (recomendación A). Se deben aportar suplementos de vitamina D y hierro en algunos grupos de niños seleccionados (vitamina D a niños que no reciben una exposición solar adecuada o niños con piel muy pigmentada; hierro a los niños prematuros y a los que por cualquier otro motivo puedan tener los depósitos de hierro deplecionados) (recomendación B). Cuando la hospitalización del niño o la madre sean inevitables, se deben de proporcionar todas las facilidades posibles para que se mantenga la lactancia. En los servicios de neonatología se debe intentar no proporcionar biberones de fórmula adaptada a los niños que presumiblemente en pocas horas podrán disponer de leche materna, porque puedan mamar o porque su madre se extraiga la leche (recomendación A). Recomendaciones para la promoción de la lactancia materna – Sería deseable una visita prenatal para que los futuros padres contactaran con el pediatra antes del nacimiento de su hijo. En esta visita, uno de los objetivos fundamentales es informar de forma extensa sobre las ventajas de la lactancia, considerando uno a uno todos los aspectos (recomendación C). – El pediatra de atención primaria debe conocer y estimular las iniciativas de la maternidad de referencia en relación con la lactancia (recomendación A). Debe comunicar a los pediatras hospitalarios las deficiencias que refieren las madres o que él mismo detecte, en relación con la promoción de la lactancia en la maternidad. – El personal sanitario debe disponer de información sobre los recursos de apoyo a la lactancia (liga de la leche, madres voluntarias que se ofrecen para ayudar a otras, etc.). Igualmente debe poder aconsejar sobre las formas de extraerse la leche, la posibilidad de comprar o alquilar sacaleches y cómo se puede conservar y transportar la leche de madre (recomendación B). – El personal sanitario debe asegurarse de que la madre conozca los derechos laborales para facilitar la lactancia (recomendación C). – El personal sanitario debe disponer de información escrita asequible para las madres sobre las ventajas de la lactancia materna, la técnica de lactancia, el mantenimiento de la lactancia y la incorporación laboral (recomendación B). – El pediatra debe rechazar cualquier tipo de publicidad directa o indirecta presente en el centro de salud, en relación con las fórmulas adaptadas (recomendación B). El pediatra debe ocuparse de que el conocimiento sobre la lactancia materna del personal que trabaja en su centro y de los residentes en formación sea adecuado, para que nadie haga comentarios improcedentes que, en ocasiones, son suficientes para terminar con una lactancia materna (recomendación A). | Aten Primaria 2003;32(Supl 2):143-58 | 145 143-158 Expertos 11/11/03 11:31 Página 146 GRUPOS DE EXPERTOS DEL PAPPS Soriano Faura FJ, et al. Prevención en la infancia y la adolescencia De la lactancia materna a la introducción de la alimentación complementaria. Recomendaciones La situación ideal es que el niño permanezca 6 meses con lactancia materna exclusiva; pasado este período las necesidades nutricionales del niño se modifican sobre todo porque se deben incrementar los aportes de hierro (recomendación A). La introducción de triturados se debe realizar con cuchara, y salvo en circunstancias muy especiales, como pueden ser los muy prematuros, no se aconseja el uso de biberones ni siquiera para la administración de líquidos suplementarios. A partir de los 6 meses, los zumos o el agua se pueden dar en un vasito; si los niños están con lactancia materna exclusiva no precisan ningún aporte de líquido extra (recomendación B). Se debe aconsejar a las madres que, una vez que se sustituya alguna toma o se complete con alimentos triturados, se debe extraer la leche y conservarla para utilizarla cuando ella no esté o incluso para preparar papillas (recomendación A). A los niños que llegan a los 6 meses con lactancia materna exclusiva es preferible introducirles primero fruta y purés de verduras y carne. Se debe intentar retrasar la introducción de cereales, sobre todo si la madre no dispone de suficiente leche propia para preparar la papilla. No se justifica la introducción de fórmula adaptada sólo para introducir los cereales; la situación ideal es que el niño llegue al año de edad sin que se hayan introducido las proteínas de leche de vaca (recomendación B). Si la madre se ha incorporado a su puesto de trabajo se le debe aconsejar que, al menos, mantenga la toma de primera hora de la mañana y última hora de la noche. Si puede, se debe extraer leche durante el horario laboral, pero aunque esto no sea posible, se puede mantener la lactancia durante muchos meses sólo con 2 tomas. Recomendaciones sobre lactancia artificial Cuando no se desee utilizar la leche materna en la alimentación del lactante o en situaciones excepcionales, en las que esté contraindicada, las formulas adaptadas constituyen, en nuestro medio, la única alternativa adecuada para la nutrición del niño (recomendación A). Se debe reconstituir según indicaciones del fabricante: habitualmente una medida rasa (5 g) por cada 30 ml de agua, utilizando el dosificador que viene con cada preparado. El volumen de las tomas y su distribución horaria será ajustada por el profesional que atiende al niño. Las necesidades calóricas son de alrededor de 100 kcal/kg/día y suponen unos 150 ml/kg/día de leche (aporta también las necesidades hídricas, que son de 135-150 ml/kg/día) (recomendación B). Es imprescindible el lavado de manos antes de empezar a preparar los biberones. En España, con las condiciones sanitarias actuales, no es necesario hervir los biberones ni las 146 | Aten Primaria 2003;32(Supl 2):143-58 | tetinas; es suficiente el lavado con agua y jabón y un cepillo adecuado. No se recomienda hervir el agua, da mal sabor y se concentran las sales minerales (recomendación B). El agua del grifo tiene suficientes garantías sanitarias para la preparación de la leche sin manipulaciones previas. Se pueden usar determinadas aguas minerales, siempre que sean de bajo contenido en sales minerales y no se hiervan. El método ideal para calentar el biberón es al baño María, es decir, sumergiéndolo en parte en agua caliente para que se caliente poco a poco el contenido del biberón. No se recomienda usar los hornos microondas porque producen un calentamiento irregular; así, al comprobar la temperatura puede parecer que es adecuada y, sin embargo, el niño se puede quemar porque en ciertas zonas la leche puede estar muy caliente. Recomendaciones sobre alimentación complementaria – Mantener la fórmula adaptada o leche materna, sin introducir leche de vaca hasta el año (recomendación A). – Iniciar la alimentación complementaria entre los 4 y 6 meses. El orden de introducción de cereales, frutas, carne y verduras no es trascendente. – A partir de los 6 meses no más del 50% de las calorías debe provenir de la alimentación complementaria. Mantener un aporte de leche materna o fórmula de al menos 500 ml/día (recomendación B). – No introducir el gluten hasta después de los 6-7 meses (recomendación B). – Algunos alimentos especialmente alergénicos (pescado y huevo) es mejor introducirlos después de los 9-10 meses (recomendación B). – Tener en cuenta las circunstancias sociales y culturales de la familia. Dado que la tendencia actual es que la sociedad pase a ser multicultural, el pediatra, en principio, debe respetar los hábitos familiares y, salvo que realmente la alimentación propuesta por la familia suponga una transgresión dietética evidente, se debe dejar que utilicen como alimentación complementaria los alimentos elegidos por ellos, ya que no existen pruebas de que unos alimentos o formas de cocinarlos sean mejores que otros y depende fundamentalmente de hábitos culturales, (recomendación B). Supervisión del crecimiento y desarrollo físico Deben registrarse el peso, la talla y el PC en todos los niños y en todos los controles de salud desde el nacimiento hasta los 2 años. Estas mediciones se realizarán preferentemente en los exámenes de salud. La talla se medirá con el niño en decúbito supino hasta los 2 años. Se utilizarán preferentemente los estándares de referencia más próximos 158 143-158 Expertos 11/11/03 11:31 Página 147 Soriano Faura FJ, et al. Prevención en la infancia y la adolescencia a cada comunidad para el peso, la talla y el PC. El desarrollo puberal del niño debe valorarse mediante las escalas de Tanner (nivel de evidencia III-C). Supervisión del desarrollo psicomotor 1. Identificar mediante anamnesis a los recién nacidos de riesgo de trastorno del desarrollo psicomotor (DPM) (nivel de evidencia III-C). Debe valorarse el DPM de todo niño desde su nacimiento hasta los 2 años de edad (nivel de evidencia III-C). Esta valoración puede realizarse en todas las visitas del programa del niño sano. Debe procederse al estudio de las causas del retraso psicomotor y a su derivación a centros especializados, si procede. En los niños con riesgo de parálisis cerebral infantil se deben supervisar el tono muscular, los patrones posturales y los reflejos osteotendinosos (nivel de evidencia II-2 C). 2. Identificar a las familias de alto riesgo psicosocial (ARPS). – Antecedentes de trastornos psiquiátricos o de adicciones. – Antecedentes de negligencia, abuso o maltrato en cualquier miembro de la familia. – Pobreza y marginalidad. – Madres adolescentes. 3. Desarrollar programas de educación orientada al desarrollo en casos de ARPS, ya sea de forma individual o grupal. 4. Promoción de la lactancia materna como alimentación exclusiva en todos los niños y hasta los 6 meses de edad (nivel de evidencia: III-C). 5. Realizar, siempre que sea posible, una visita al domicilio por parte de un profesional de atención primaria en los casos de ARPS (nivel de evidencia II-1 C). Cribado de la displasia evolutiva de cadera El cribado se efectuará según la siguiente pauta: 1. Maniobras de Ortolani y Barlow en período neonatal precoz. Se recomienda que ante una maniobra clínica positiva, el niño sea remitido a un ortopeda. El clic de cadera debe ser considerado como un hallazgo normal. 2. Exploración de caderas (abducción y asimetrías) en todos los controles ulteriores de salud, hasta el año de edad. 3. Se realizará ecografía de caderas tras el primer mes de vida (entre las 4 y las 8 semanas) o radiografía, si es mayor de 3 meses ante una exploración clínica dudosa o anormal, o ante la presencia de marcadores de riesgo. Los marcadores de riesgo que se proponen actualmente para la indica159 GRUPOS DE EXPERTOS DEL PAPPS ción de una prueba de imagen incluyen la presencia de al menos 2 factores de los 3 siguientes: – Sexo femenino. – Parto de nalgas. – Antecedente familiar de displasia evolutiva de cadera. 4. En cuanto a otros marcadores de riesgo, como deformidades posturales, oligoamnios, parto distócico, etc., actualmente no hay evidencia del grado de riesgo y, por tanto, su presencia aislada no debe conducir a la indicación de una prueba de imagen (ecografía), sino que bastaría con la exploración clínica estándar (nivel de evidencia II-3 A). Prevención de accidentes Deberá informarse a los padres detalladamente (lo mejor es usar un folleto que se comentará con la familia) de las precauciones que se deben tomar según la edad del niño. Menores de 2 años – Seguridad en el automóvil. – Temperatura del agua del baño. – Prevención de incendios en el hogar. – Elementos peligrosos en el hogar. – Almacenamiento de medicamentos y sustancias tóxicas (a partir de los 9 meses). – Teléfono de Instituto de Toxicología: 91 562 04 20. De 2 a 6 años – Seguridad en el automóvil y educación vial. – Almacenamiento de medicamentos y sustancias tóxicas. – Elementos peligrosos en el hogar. – Prevención de incendios en el hogar. – Seguridad en las piscinas. – Teléfono del Instituto de Toxicología. De 6 a 14 años – Seguridad en el automóvil y educación vial. Seguridad en bicicleta y ciclomotor. – Prevención de incendios en el hogar. – Seguridad en las piscinas. – Prevención de intoxicaciones. – Prevención de la conducta violenta y el uso de armas en adolescentes (nivel de evidencia III-C). Cribado de la criptorquidia El cribado de la criptorquidia en los niños debe ser una práctica habitual presente en los programas de revisiones de salud infantiles. Su realización sistemática a edades muy tempranas permite la detección precoz de esta ano| Aten Primaria 2003;32(Supl 2):143-58 | 147 143-158 Expertos 11/11/03 11:31 Página 148 GRUPOS DE EXPERTOS DEL PAPPS Soriano Faura FJ, et al. Prevención en la infancia y la adolescencia malía congénita para tratarla tempranamente y prevenir la posible subfertilidad en la vida adulta, los traumatismos y las torsiones testiculares, y también los problemas psicológicos a que puede dar lugar la existencia de un escroto vacío (nivel de evidencia III-B). Con el tratamiento, además, se busca facilitar la detección de neoplasias testiculares, actuales o futuras, y evitar las complicaciones derivadas de la hernia inguinal habitualmente asociada a esta malformación. Se recomienda la exploración de los genitales externos en el primer control de salud de los varones tras el nacimiento, a los 6 y 12 meses de edad, y en cualquier momento si no se hubiera efectuado con anterioridad (nivel de evidencia III-B). Los niños con criptorquidia deben ser derivados a un cirujano infantil si la situación persiste a los 6 meses de edad, si bien el tipo de tratamiento y el momento de su aplicación serán decididos por el equipo quirúrgico. En el caso de los niños prematuros puede esperarse un descenso más tardío. Si la afección fuera bilateral y no se consiguiera palpar los testículos o ante la presencia de hipospadias, se derivará sin demora para estudio genético y endocrinológico (nivel de evidencia III-B). El testículo retráctil o en ascensor (se introduce perfectamente en el escroto y permanece, aunque ascienda por reflejo cremasterino) es muy frecuente entre los 3 meses y los 8 años. No requiere tratamiento pero sí supervisión en los controles de salud, ante la posibilidad teórica de «reascenso» (nivel de evidencia III-C). Prevención y detección de la ferropenia Recomendar lactancia materna o fórmula fortificada con hierro (4-12 mg/l) forma parte de la prevención primaria de la anemia ferropénica. Parece recomendable añadir cereales con hierro o suplementos de hierro (al menos 1 mg/día/absorbidos, o 7-10 mg/día o 1 mg/kg/día) en lactantes a término con lactancia materna, a partir del cuarto-sexto mes de edad. Está indicado el cribado de anemia en todos los niños con alto riesgo entre los 6 y los 12 meses: recién nacidos de bajo peso o prematuros, con bajo nivel socioeconómico y alimentados con fórmula no fortificada. No hay evidencias para suplementar a población sin riesgo, ni tampoco para un segundo cribado en niños con factores de riesgo con un primer cribado normal. No obstante, la OMS recomienda, a partir del año, ingerir de 10-20 mg/día (lo que, con una absorción del 5-10%, supondría 1 mg de hierro al día), lo que se consigue con una dieta equilibrada; si hubiera problemas para una dieta adecuada en hierro, se deberían añadir alimentos ricos en 148 | Aten Primaria 2003;32(Supl 2):143-58 | hierro (cereales adicionados, carnes rojas…) y eliminar taninos, fitatos, oxalatos, fosfatos, yema de huevo y fibra vegetal. Factores de riesgo para el desarrollo de ferropenia en función de la edad Grupo I. Factores de riesgo perinatal – Prematuros. Recién nacidos de bajo peso para la edad gestacional. – Gestaciones múltiples. Ferropenia materna grave durante la gestación. –Hemorragias uteroplacentarias. Hemorragias neonatales (o múltiples extracciones sanguíneas). Grupo II. Factores de riesgo entre el mes y los 12 meses de edad – Lactancia materna exclusiva por encima de los 6 meses. Alimentación con fórmula de inicio no suplementada con hierro más allá de los 6 meses. – Introducción de leche de vaca entera antes de los 12 meses. Grupo III. Factores de riesgo a partir del año de edad – Alimentación incorrecta (exceso de lácteos e hidratos de carbono, ingesta escasa de carne magra, ingesta escasa de fruta y vegetales verdes). – Pica. Infecciones frecuentes. Hemorragias frecuentes o profusas (menstruaciones, epistaxis, sangrado digestivo). Cardiopatías congénitas cianógenas. Uso prolongado de antiinflamatorios no esteroideos (AINE) y corticoides por vía oral. Cribado de las anomalías oculares y de la visión En el neonato y lactante deben explorarse los ojos en los controles periódicos de salud. En esta exploración se descartarán: alteraciones del tamaño ocular, así como del tamaño, forma y transparencia de la córnea, presencia de cataratas y luxaciones del cristalino, leucocoria, epífora con o sin fotofobia, aniridia, coloboma de iris y ptosis parpebral. Se explorará la movilidad ocular, el reflejo fotomotor y la presencia de reflejo rotuliano de color rojo. Como cribado de la ambliopía (0-6 años) y defectos de refracción (6-14 años), se recomienda lo siguiente: – En el lactante de 0 a 4 meses se valorará la exploración ocular y el desarrollo del comportamiento visual descritos previamente. Después de los 4 meses se comprobará la fijación de cada ojo por separado con linterna y el reflejo rojo, así como la ausencia de estrabismo y otros defectos oculares. La interposición de la mano ante cada ojo por separado debe provocar una respuesta simétrica en el niño. 160 143-158 Expertos 11/11/03 11:31 Página 149 Soriano Faura FJ, et al. Prevención en la infancia y la adolescencia Si se observa tolerancia en un lado y en el otro no, constituye un signo de alarma. En lactantes poco colaboradores se puede instruir a la familia para que realicen esta sencilla prueba en su casa. – La prueba de Bruckner sirve para comprobar la fijación: se observa el reflejo de la luz en ambos ojos mediante un oftalmoscopio directo a una distancia de un metro en una habitación con poca luz. Cualquier diferencia en el reflejo rojo sugiere problema orgánico o diferencia de refracción entre ambos ojos. – La ambliopía se puede detectar con sencillez mediante un test de visión estereoscópica. Los miembros del Grupo de Trabajo tienen experiencia con el TNO y han obtenido buenos resultados a partir de los 3 años (ocasionalmente a partir de los 2) y en prácticamente el 100% de los niños a partir de los 4 años. No todos los niños sin visión binocular son amblíopes, pero deben ser remitidos siempre al oftalmólogo. – Debe explorarse la agudeza visual (inexcusablemente entre los 3 y los 4 años) mediante los optotipos adecuados (de dibujos para los preescolares como los de Allen o Pigassou, y la «E» de Snellen o los signos alfabéticos para escolares). Se explorará cada ojo por separado, asegurándose que el optotipo tenga una buena iluminación. La frecuencia de repetición la exploración de la agudeza visual depende de los recursos disponibles. Sería ideal cada 2 años hasta la pubertad, período en el que debería hacerse cada año, debido al rápido desarrollo de la miopía en esta edad. A los 4 años se considera normal una agudeza visual de 0,5 y a los 6 años, de 1. Deben considerarse anormales asimetrías mayores del 10% y déficit de la agudeza mayores del 30% a los 4 años y del 20% a partir de los 6 años. Respecto a la hipermetropía, recordemos que es fisiológica en los niños y disminuye paulatinamente con el crecimiento. No se detecta con las pruebas convencionales de agudeza visual, a no ser que se produzca espasmo de la acomodación. Su detección es irrelevante si no produce ambliopía, estrabismo (generalmente cuando existe anisometría) o molestias (cefalea vespertina frontal, visión borrosa, etc.). Como cribado del estrabismo se debe explorar la alineación de los ejes visuales en cada control hasta los 6 años, mediante las pruebas clásicas: – Test de Hirschberg: consiste en la observación del reflejo luminoso corneal procedente de una luz situada a unos 40 cm del ojo. En el niño estrábico los reflejos no serán simétricos ni centrados, mientras que sí lo serán en el niño sano. – Test del ojo cubierto/descubierto (cover test): el niño fija su mirada en un objeto situado a unos 40 cm. Le tapamos un ojo con la mano y observamos el otro. Si este cambia de posición para enfocar el objeto, el test es positivo e indica estrabismo. Si al destapar el ojo éste se mueve para enfocar, el test es positivo para ese ojo. 161 GRUPOS DE EXPERTOS DEL PAPPS Recomendaciones del cribado de hipoacusia infantil – Cribado auditivo neonatal universal con una prueba electrofisiológica objetiva (otoemisiones acústicas o, preferiblemente, potenciales auditivos automatizados de tronco cerebral). – Si no existe cribado universal, se recomienda prueba objetiva a los recién nacidos con indicadores de riesgo asociado a hipoacusia. – Control periódico de la audición a los lactantes y preescolares que presenten indicadores de riesgo asociados, sordera neurosensorial y/o de conducción adquirida, progresiva o de comienzo tardío. – En el resto de los niños debe preguntarse a la familia sobre su audición, explorar la reacción al sonido y seguir la adquisición del lenguaje verbal. TABLA 1 Indicadores asociados a sordera neurosensorial y/o de conducción En recién nacidos (0-28 días), si no se dispone de cribado universal 1. Cualquier enfermedad o condición que requiera ingreso igual o superior a 48 h en la unidad de cuidados intensivos neonatales 2. Estigmas y otros hallazgos asociados con un síndrome que incluya pérdida auditiva sensorial o de conducción 3. Historia familiar de pérdida auditiva neurosensorial permanente 4. Anomalías craneofaciales, incluyendo aquellas con malformaciones morfológicas de pabellón auricular y el conducto auditivo externo 5. Infección intrauterina, como citomegalovirus, herpes, toxoplasmosis o rubéola Indicadores asociados con sordera neurosensorial y/o de conducción en lactantes de 29 días a niños de 3 años que requieren un control periódico de la audición 1. Preocupación de los padres o cuidadores sobre retraso en el habla, audición, lenguaje o desarrollo 2. Historia familiar de pérdida auditiva permanente infantil 3. Estigmas y otros hallazgos asociados con un síndrome que incluya pérdida auditiva sensorial o disfunción de la trompa de Eustaquio 4. Infecciones posnatales asociadas con pérdidas auditivas neurosensoriales, incluyendo meningitis bacteriana 5. Infecciones intrauterinas, como citomegalovirus, herpes, rubéola, sífilis y toxoplasmosis 6. Indicadores neonatales específicos: hiperbilirrubinemia a un valor sérico que requiera exanguinotransfusión, hipertensión pulmonar persistente del recién nacido asociada con ventilación mecánica y condiciones que requieran el uso de oxigenación por membrana extracorpórea 7. Síndromes asociados con pérdida auditiva progresiva, como neurofibromatosis, osteopetrosis y síndrome de Usher 8. Enfermedades neurodegenerativas, como síndrome de Hunter o neuropatías sensitivomotoras, como ataxia de Friedreich y síndrome de Charcot-Marie-Tooth 9. Traumatismo cefálico 10. OMS persistente o recurrente durante al menos 3 meses (Stool et al 1994) Fuente: Joint Committee of Infant Hearing (JCIH), 2000. | Aten Primaria 2003;32(Supl 2):143-58 | 149 143-158 Expertos 11/11/03 11:31 Página 150 GRUPOS DE EXPERTOS DEL PAPPS Soriano Faura FJ, et al. Prevención en la infancia y la adolescencia Prevención y detección del maltrato infantil Los servicios de atención primaria tienen un papel destacado en la prevención del maltrato infantil, al ser uno de los servicios comunitarios a los que tienen acceso normalizado y generalizado las familias en un período de edad en el que el niño es especialmente vulnerable (menores de 5 años). En general, las estrategias de prevención requieren de la intervención de todos los recursos de la sociedad y no sólo de los sanitarios. No existe un consenso de que programas o servicios deben ofrecerse para prevenir el abuso en la infancia. En parte es así por la complejidad del problema y la dificultad de medir e interpretar este fenómeno. Niveles de actuación Prevención primaria Dirigida a la población general con el objetivo de evitar la presencia de factores predisponentes o de riesgo y potenciar los factores protectores. Se recomienda: – Sensibilización y formación de profesionales de atención primaria en la detección y prevención del maltrato infantil. – Intervenir en la psicoprofilaxis obstétrica (preparación al parto), incrementando las habilidades de los padres en el cuidado de los hijos, en las relaciones educativas y afectivas que se establecen en la relación padres-hijos. – Intervenir en las «escuelas de padres» u otros centros comunitarios, promoviendo valores de estima hacia la infancia, la mujer y la paternidad. – Prevenir el embarazo no deseado, principalmente en mujeres jóvenes, mediante la educación sexual en centros escolares y en el Programa del Niño Sano (controles de salud de los 11, 12 y 14 años realizados en atención primaria), facilitar recursos de planificación familiar. – Búsqueda sistemática de factores de riesgo y protectores en la apertura de la historia de salud de atención primaria, recabando información de aspectos psicosociales, dinámica familiar, etc., de la población infantil atendida. Igualmente, esta información se debe actualizar en los controles sucesivos, evaluando la calidad del vínculo afectivo padreshijos, los cuidados al niño, la presencia de síntomas que sugieren abandono o carencia afectiva, la actitud de los padres frente al establecimiento de normas y límites (azotes, castigos o correcciones verbales desproporcionadas). – Intervenir en las consultas con amabilidad y empatía cuando observemos prácticas de castigo corporal que se establecen inapropiadamente en la relación padres-hijos (nalgadas, sacudidas, amenazas, reprimenda con abuso psíquico, etc.), discutiendo métodos alternativos de disciplina, refuerzos positivos a la buena conducta del niño y estableciendo objetivos de reducción de experiencias de confrontación padres-hijos. 150 | Aten Primaria 2003;32(Supl 2):143-58 | – Utilizar «guías anticipadoras» dentro del Programa del Niño Sano para discutir, en cada edad específica, los requerimientos del niño (alimentación, higiene, sueño, cólico del lactante, rabietas, control de esfínteres, etc.), reconocer la dificultad que entraña cada nuevo período del desarrollo, brindar orientación práctica en cuanto al establecimiento de disciplina constructiva y promover la estimulación del niño y el crecimiento emocional estable (nivel de evidencia III-C). Prevención secundaria Dirigida a la población de riesgo con el objetivo de reducir daños y atenuar los factores de riesgo presentes, potenciando los factores protectores. Se recomienda: – Reconocer situaciones de abandono o trato negligente en el niño, establecer estrategias contra el trato negligente concentrado en las necesidades básicas de los niños más que en las omisiones en la atención por los padres. Evaluar la situación de negligencia y consultar con Servicio de Protección al Menor. – Reconocer situaciones de violencia doméstica o de abuso a la mujer como una medida efectiva de prevenir el maltrato infantil (en el 30-70% de las familias en que se abusa de un adulto habrá abuso en menores (AAP, 1998) (nivel de evidencia III-B). – Reconocer las conductas paternas de disciplina inapropiada (amenazas, reprimendas, sacudidas…). Ofrecer métodos alternativos de disciplina y reducción de experiencias de confrontación padres-hijos. Considerar remitir a la familia a un centro de psicología para educar en el «manejo del enfado y la ira» (nivel de evidencia III-C). – Remitir a centros de salud mental a padres con adicción a alcohol, drogas o trastornos psiquiátricos. Recomendar el tratamiento por su médico de familia de los trastornos de ansiedad o depresivos. – Conocer y ofrecer a las familias que lo precisen todos los recursos comunitarios de ayuda psicológica a adultos y niños, social, laboral o económica (nivel de evidencia III-C). – Coordinar con el trabajador social de la zona objetivos, planes, estrategias y ayudas definidas para cada familia de riesgo. – Visita domiciliaria realizada por enfermería a familias de alto riesgo, desde la etapa prenatal hasta los 2 años de vida, con una frecuencia mensual y una duración de cada visita de 20 a 40 min, con un contenido definido previamente para cada familia. La detección prenatal se realiza por el médico de familia y la matrona en los controles de la embarazada (nivel de evidencia I-B). – Aumentar las visitas dentro del Programa del Niño Sano, estableciendo objetivos específicos de educación sanitaria (que aumenten la capacidad y habilidad para cuidar a su hijo y modifiquen actitudes o creencias sobre disciplina y necesidades psicoafectivas) y de seguimiento de las familias de riesgo. Se incluyen las recomendaciones anteriores referidas a la «guía anticipadora», métodos positivos de disciplina constructiva y estimulación del afecto y cariño entre padres e hijos (nivel de evidencia III-C). 162 143-158 Expertos 11/11/03 11:31 Página 151 Soriano Faura FJ, et al. Prevención en la infancia y la adolescencia Actividades de promoción de la salud bucodental Los autores de este epígrafe son I. Vitoria Miñana y A. De Barutell Castillo. De 0 a 2 años – Exploración neonatal de la cavidad oral (dientes neonatales, malformaciones u otras alteraciones). – Seguimiento de la erupción de la dentición primaria. Se considerará anormal la falta de erupción de la primera pieza a los 15 meses y la erupción de dientes malformados. Asimismo, se considerará anormal la falta de alguna pieza (20 en total) a los 30 meses. Profilaxis de la caries – Prevención de la caries rampante de los incisivos: se desaconsejará firmemente endulzar el chupete y dejar dormir al niño con un biberón de leche o zumo en la boca. – Suplementos de flúor por vía oral a partir de los 6 meses, según el contenido del agua de bebida, ya sea agua de consumo público o embotellada, pero solamente si se pertenece a un grupo de riesgo de caries dental. Para conocer el valor del flúor del agua de consumo se puede recurrir a laboratorios de salud pública de las Delegaciones de Sanidad. Si se trata de un agua envasada, se puede consultar en la etiqueta o la base de datos on line de www.aguainfant.com (nivel de evidencia II-C). – Inicio del cepillado dental: en niños menores de 2 años el cepillado deben realizarlo los padres, con agua y sin pasta dentífrica, con pasta sin flúor o con un máximo de 250 ppm de flúor. – Información a los padres sobre alimentos cariógenos. Se debe informar de que: • La sacarosa es el hidrato de carbono más cariógeno. • Los azúcares complejos, como los almidones y otras sustancias presentes en las legumbres y los cereales, son menos cariógenos, sobre todo en estado no refinado. • Es más importante la frecuencia de las tomas que la cantidad total ingerida. • Los azúcares con textura pegajosa o blanda son más cariógenos que los líquidos o duros (nivel de evidencia IIbC, para el Consenso Escocés). – Vigilar la aparición de: • Gingivitis (por falta de cepillado, maloclusiones, medicaciones). • Maloclusiones (mordida abierta) evitando hábitos perjudiciales (chupete, succión del pulgar). De 2 a 6 años – Exploración de la dentición primaria. Se derivará al odontólogo a los niños con piezas cariadas, según la disponibilidad de los recursos sanitarios. 163 GRUPOS DE EXPERTOS DEL PAPPS – Profilaxis de la caries y de la enfermedad periodontal: • Información a los padres sobre alimentos cariógenos. • Inicio del cepillado dental: a partir de los 2 años se aconsejará el cepillado dental. Si el niño no recibe suplementos de fluoruro en forma de pastillas o gotas y el agua de consumo no está fluorada, el niño debería cepillarse con una pasta dentífrica con un contenido en fluoruro de hasta 500 ppm. La cantidad de pasta debería ser semejante a un guisante. Deberá cepillarse al menos dos veces al día y de forma especial antes de acostarse. • Aplicación de flúor: suplementos orales en función del contenido de flúor en el agua de bebida, pero solamente si se pertenece a un grupo de riesgo de caries dental y con flúor tópico (compatible con suplementos orales de flúor). • Pastas para el cepillado diario: no es necesario aplicar más que un poco de pasta en la punta del cepillo. De 6 a 14 años – Exploración bucal: presencia de sarro, flemones, abscesos, gingivitis, caries, mordida cruzada, mordida antrior, diastemas y frenillos, maloclusiones y apiñamientos. Se derivará al niño al odontólogo cuando presente alguna caries en piezas definitivas, o bien 4 o más en dentición primaria. También se derivarán las hipoplasias de esmalte y las maloclusiones que persistan en la pubertad. – Profilaxis de la caries y la enfermedad periodontal: • Suplementos de flúor por vía oral, según el contenido del flúor en el agua, ya sea agua de consumo público o embotellada, pero solamente si se pertenece a un grupo de riesgo de caries dental. • Colutorios diarios (fluoruro sódico al 0,05%) o semanales (0,2%), recomendables para realizar en el colegio, estrategia que asegura su aplicación. Hay que asegurarse de que el niño hace bien el colutorio durante 1 min y no se traga el líquido (en general, a partir de los 6 años). En los siguientes 30 min no debe ingerir nada (nivel de evidencia I-B). • Geles y barnices de flúor: aplicados siempre por especialistas, con periodicidad variable, en función del riesgo de caries (nivel de evidencia I-A). • Cepillado dental después de las comidas y al acostarse, con una pasta dentífrica que contenga entre 1.000 y 1.450 ppm de flúor. Recomendaciones en prevención cardiovascular Se sabe que la ateromatosis es un proceso que empieza en la infancia y afecta a todos los individuos en mayor o menor medida. Ello justifica una actividad preventiva sobre los factores que aumentan el riesgo cardiovascular, al acelerar este proceso (estrategia generalizada de prevención). | Aten Primaria 2003;32(Supl 2):143-58 | 151 143-158 Expertos 11/11/03 11:31 Página 152 GRUPOS DE EXPERTOS DEL PAPPS Soriano Faura FJ, et al. Prevención en la infancia y la adolescencia Por otro lado, la hipercolesterolemia como factor aislado ha cobrado gran interés, al encontrarse que su prevalencia ha aumentado en la población infantil. Sin embargo, no se recomienda en este momento el cribado generalizado, porque se sabe que en muchos de estos niños los valores se normalizarán espontáneamente en la edad adulta, y a la inversa, adultos hipercolesterolémicos han tenido valores normales durante la infancia y la adolescencia. Hay que tener presente, además, que la hipercolesterolemia poligénica no es más que un factor de riesgo y que muchas personas que la presentan no tendrán nunca una afección cardiovascular. Sí se justifica, sin embargo, un cribado sistemático en grupos de alto riesgo de dislipemia familiar o con antecedentes cercanos de cardiopatía isquémica precoz. Estrategia generalizada de prevención Desaconsejar el consumo de tabaco. Cribado generalizado de hipertensión a diferentes edades. Prevenir o reducir la obesidad. Estimular la realización de ejercicio moderado, de forma regular. Recomendaciones dietéticas generalizadas: – Aporte adecuado no excesivo de calorías. – Mantener una dieta variada que no excluya ningún grupo de alimentos. – Patrón de ingesta de grasas que se aproxime al 30% de las calorías totales, siendo el aporte calórico de grasa saturada del 10% (un 7% en caso de hipercolesterolemia) y el de colesterol inferior a 300 mg/día (200 en caso de hipercolesterolemia). – Aconsejar el uso de aceite de oliva, a poder ser crudo (mínimo: 10% de las calorías totales). – Evitar el consumo excesivo de sal. – Detección de familias portadoras de formas hereditarias de hiperlipemias aterogénicas: se recogerán en la historia clínica los antecedentes de cardiopatía isquémica precoz (menores de 55 años para varones y de 60 para mujeres) en padres y abuelos. Se efectuará un cribado generalizado a partir de los 35 años de edad. – Si fuera necesaria la realización de un análisis de sangre por cualquier motivo, se solicitará la determinación del colesterol total y los triglicéridos. Se considerarán elevados valores de colesterol total de 200 mg/dl y de colesterol ligado a lipoproteínas de baja densidad (cLDL) de 130 mg/dl, calculado restando al colesterol total la quinta parte de los triglicéridos (si están por debajo de 500 mg/dl) y el colesterol ligado a lipoproteínas de alta densidad (cHDL). Sólo serán susceptibles de tratamiento farmacológico (resinas atrapadoras de sales biliares) los niños mayores de 10 años con cifras de cLDL superiores a 160 mg/dl y además con antecedentes familiares de cardiopatía isquémica precoz, o bien 2 o más factores de riesgo: tabaquismo, hipertensión, HDL < 35 mg/dl, gran obesidad, diabetes o sedentarismo (nivel de evidencia III-C). 152 | Aten Primaria 2003;32(Supl 2):143-58 | Prevención en la actividad física y el deporte Recomendaciones sobre actividad física y deportiva en la infancia La calidad de la evidencia de las siguientes recomendaciones son del tipo III (opinión de expertos). El consenso de las recomendaciones es casi unánime en la necesidad de proponerlas y aplicarlas. Todo niño escolar y adolescente debe participar regularmente en alguna actividad física adecuada que a largo plazo forme parte de su estilo de vida. El tipo y la cantidad de ejercicio no están determinados, aunque se estima que en preescolares puede ser suficiente la actividad innata espontánea cuando se le permite el juego libre; en escolares y adolescentes se recomiendan al menos 20 min diarios de ejercicio, tres o más veces por semana. Además, debe alentarse a los padres a que participen en programas de actividad física y asesorar a la familia y la escuela. Se recomienda recoger los hábitos de actividad física en la historia clínica y en las visitas periódicas de salud, y hacer una exploración de «no contraindicación deportiva» para escolares que realizan deporte de competición o de fuerza, teniendo en cuenta las limitaciones de la actividad deportiva en ciertas enfermedades pediátricas. Los deportes organizados son preferibles a partir de los 6 años, por deseo del niño y con el objetivo de disfrutar. El deporte organizado asegura la actividad física regular. El pediatra debe intervenir, supervisando si la actividad es adecuada para el niño (desde el punto de vista motor, social, médico, etc.) y aumentando la seguridad para la prevención de riesgos asociados al deporte; así, puede ser importante intervenir sobre padres, entrenadores, consejos escolares, etc. En el entrenamiento con fuerza deben alternarse las condiciones aeróbicas con las de resistencia, que deben incluir el mayor número de grupos musculares, con ejercicios progresivos de 8-15 repeticiones (nivel de evidencia III-C). Prevención del cáncer de piel y consejo de protección solar España es un país soleado en el que son frecuentes las quemaduras solares durante el verano. En las últimas décadas se ha producido un incremento de proporciones epidémicas en la incidencia de melanoma en la raza blanca. En el año 2000, se estimó un riesgo de 1/75 a lo largo de toda la vida. La exposición solar intensa e intermitente, y sobre todo las quemaduras solares durante la niñez y la adolescencia, se asocian a mayor número de nevos melanocíticos, 164 143-158 Expertos 11/11/03 11:31 Página 153 Soriano Faura FJ, et al. Prevención en la infancia y la adolescencia TABLA 2 Protección solar según el tipo de piel Tipo de piel Tipo de prevención Piel tipo I (se quema siempre y no se broncea nunca) Evitar la exposición al sol al mediodía y protegerse con pantalones largos, camisa de manga larga y gorra en caso de exposición. Fotoprotector resistente al agua (factor 15 o superior) diariamente en verano y también en caso de exposición Piel tipo II (se quema siempre y se broncea poco) Mínima exposición solar al mediodía. Ropa protectora y factor fotoprotector (factor 15 o más) si hay exposición Piel tipo III (a veces se quema y siempre se broncea) Exposición intensa: igual que tipo II. Exposición moderada: fotoprotector factor 10-15 Piel tipo IV-VI (no se suele quemar; V y VI piel oscura o negra) No necesita protección habitualmente Xeroderma pigmentosoa Evitación estricta de la luz ultravioleta. Siempre ropa larga y gorro. Uso habitual de factor fotoprotector 15 o superior SFNAMb Como piel tipo I Nevos atípicos Como piel tipo II Albinismo Como piel tipo I, estricto GRUPOS DE EXPERTOS DEL PAPPS indicado o ante la presunción de contacto con una persona bacilífera o sospecha clínica de enfermedad tuberculosa (nivel de evidencia III-C). Vacunas en niños y adolescentes Las vacunaciones constituyen la actividad de prevención primaria más efectiva que se conoce. En ningún otro caso se puede hablar de erradicación de una enfermedad o de disminuciones de más del 99% en las tasas de incidencia tras la aplicación de una medida preventiva. Por tanto, el cumplimiento del calendario vacunal con muy altas tasas de cobertura debe ser una prioridad absoluta de cualquier programa preventivo. Aunque no exista evidencia científica que lo avale, cada comunidad autónoma tiene un calendario propio y, por tanto, no podemos hacer más recomendación que aconsejar que dicho calendario se lleve a cabo con la máxima cobertura posible (véase el Calendario Vacunal de la AEP 2003 en página siguiente). aNevos melanocíticos muy abundantes con múltiples nevos atípicos. familiar de nevos atípicos y melanoma (dos o más parientes de primer grado). bSíndrome mayor número de nevos atípicos y mayor riesgo de melanoma durante la vida. Las únicas estrategias válidas actualmente para disminuir la incidencia y la mortalidad son la prevención y el diagnóstico precoz. Las personas de piel oscura, con pocos nevos (5 o menos) y que se broncean sin quemarse tienen un riesgo muy bajo. Otros cánceres de piel se relacionan con la exposición solar continuada. Recomendación Es necesario dar consejo de prevención de la exposición solar excesiva, especialmente en lactantes y niños pequeños, en todas las visitas realizadas cerca del verano. Véase consejo de protección solar según el tipo de piel en la tabla 2 (nivel de evidencia III-C). Cribado tuberculínico Se efectuará sólo en zonas donde la prevalencia de infección sea mayor del 1% en escolares (niños de 6 años). En niños en riesgo (hijos de portadores de VIH, usuarios de drogas por vía parenteral [UDVP], grupos marginales y con un nivel socioeconómico muy bajo o emigrantes de países con prevalencia importante de tuberculosis) se realizará la prueba de la tuberculina a los 6, 11 y 14 años de forma sistemática y en cualquier otro momento que se crea 165 Prevención del consumo de tabaco, alcohol y drogas Metodología del consejo El consejo debe darse de modo que el mensaje sea positivo, ya que los adolescentes no les motiva hablar de salud y menos a largo plazo. Habrá que utilizar estrategias como aspectos estéticos, deportivos y económicos. En el caso de las embarazadas, habrá que aprovechar la responsabilidad de ser madres, ya que en estos casos suelen estar sensibilizadas para iniciar un cambio de hábitos. Por último, el consejo debe ser adecuado a la personalidad de cada individuo. Lo más importante y efectivo es el consejo continuado y dado por diferentes profesionales, ya que la continuidad de la atención en el tiempo permite que se hagan intervenciones breves, pero que ejercen un importante efecto a largo plazo, evitando recaídas o el inicio como fumador habitual. Finalmente, deben conocerse los recursos de cada comunidad para la prevención y tratamiento de adicciones y valorar la derivación si estuviera indicada. A continuación se describen las diferentes formas de realizar el consejo. Recomendaciones sobre consejo antitabaco Embarazadas En las actividades preventivas antes del parto y consultas a las que acudan con otros hijos. Registrar en historia clínica. Consejo orientado a la prevención del síndrome de la | Aten Primaria 2003;32(Supl 2):143-58 | 153 143-158 Expertos 11/11/03 11:31 Página 154 GRUPOS DE EXPERTOS DEL PAPPS Soriano Faura FJ, et al. Prevención en la infancia y la adolescencia muerte súbita del lactante y al normal crecimiento fetal. Ofrecer consulta antitabaco si es necesario (nivel de evidencia II-1 A). Padres Realizar consejo en las primeras visitas. Se debe reinterrogar al menos cada 2 años. En todas las visitas relacionadas con enfermedades respiratorias y otitis media recidivante. Consejo orientado a disminuir morbilidad respiratoria y prevención de modelos de conducta inadecuados. Ofrecer derivación a consulta antitabaco si es necesario (nivel de evidencia II-1 A). Adolescentes Realizar anamnesis de consumo y consejo al menos una vez al año sobre hábitos de vida saludables en todas las actividades preventivas en consulta y en las grupales, y también en las consultas oportunistas por problemas de salud. Consejo orientado a los aspectos estéticos, como oscurecimiento de los dientes y mal aliento y bajo rendimiento deportivo, además de la posibilidad de adicción al tabaco (nivel de evidencia III-C). sumo (si no se ha hecho ya). Registrar en la historia clínica. Realizarlo al menos en dos ocasiones a lo largo de la gestación. Consejo orientado a la prevención del síndrome de alcoholismo fetal. Enfatizar que no hay un nivel seguro de consumo de alcohol durante el embarazo (nivel de evidencia III-C). Padres Investigar consumo si hay sospecha de consumo excesivo o factores de riesgo o fetor alcohólico (fácil de detectar). Realizar consejo y ofrecer derivación si es necesario (nivel de evidencia II-1 B). Adolescentes Investigar consumo de alcohol. Registrar en la historia clínica. Realizar anamnesis de consumo y consejo al menos una vez al año sobre hábitos de vida saludables en todas las actividades preventivas en consulta y en las grupales, y también en las consultas oportunistas por problemas de salud (nivel de evidencia III-C). Recomendaciones sobre consejo antialcohol Recomendaciones frente al consumo de otras drogas Embarazadas En toda actividad preventiva antes del parto y en las consultas oportunistas con otros hijos. Investigar nivel de con- Embarazadas En toda actividad preventiva antes del parto y en consultas oportunistas con otros hijos. Investigar nivel de consu- 154 | Aten Primaria 2003;32(Supl 2):143-58 | 166 143-158 Expertos 11/11/03 11:31 Página 155 Soriano Faura FJ, et al. Prevención en la infancia y la adolescencia mo (si no se ha hecho ya). Registrar en la historia clínica. Realizarlo al menos en una vez a lo largo de la gestación. Consejo orientado a la prevención de malformaciones y de trastornos del desarrollo fetales. Enfatizar que no hay un nivel seguro de consumo de drogas durante el embarazo. Repetir el consejo si existen factores de riesgo de consumo de drogas (nivel de evidencia III-C). Padres Si existen factores de riesgo de consumo, investigar consumo en los padres durante consultas oportunistas. Consejo orientado a la prevención de modelos de conducta inadecuados. Ofrecer derivación si es necesario (nivel de evidencia III-C). Adolescentes Investigar el consumo de drogas. Registrar en la historia clínica. Realizar anamnesis de consumo y consejo al menos una vez al año sobre hábitos de vida saludables en todas las actividades preventivas en consulta y en las grupales, y también en las consultas oportunistas por problemas de salud (nivel de evidencia III-C). GRUPOS DE EXPERTOS DEL PAPPS Trastornos cardíacos En la etapa neonatal debe realizarse ecografía cardíaca a los niños con síndrome de Down. En niños mayores en los que nunca se haya realizado exploración y no muestren signos de cardiopatía, además de la exploración clínica y el electrocardiograma, es recomendable realizar ecografía cardíaca. En la etapa adolescente y de adulto joven, se realizará ecografía cardíaca para descartar disfunción de alguna de las válvulas del corazón. Trastornos odontológicos Son aplicables las actividades preventivas de salud bucodental contenidas en el programa de actividades preventivas y de promoción de salud en la infancia en atención primaria. Enfermedad celíaca En ausencia de clínica sugestiva de enfermedad celíaca, se determinarán, a la edad de 2-4 años, los anticuerpos antigliadina de forma simultánea a la de los anticuerpos antitransglutaminasa. Trastornos de la audición Actividades preventivas en niños con síndrome de Down El PAPPS de la Infancia recomienda, en primer lugar, que el Programa de Actividades Preventivas en la Infancia sea aplicable en este grupo. Además, recomienda las siguientes intervenciones integradas en el programa específico para estos niños. Desarrollo psicomotor, incluido el lenguaje y el habla Iniciar programas de intervención temprana del desarrollo psicomotor, lenguaje y conducta alimentaria. Valorar el desarrollo psicomotor con especial referencia al área del lenguaje, con métodos y técnicas definidas en el PAPPS. Crecimiento Tutelar el crecimiento físico con tablas estándares para niños con síndrome de Down. Alteraciones de la función tiroidea Determinar, al nacer, a los 6 meses de vida, al año y anualmente la TSH (al nacer se realiza dentro del cribado universal de metabolopatías a lo recién nacidos). En caso de disfunción tiroidea compensada (elevación aislada de TSH) repetir cada 6 meses la medición de TSH, tiroxina (T4) y rT3 hasta que se normalice la función o se diagnostique de hipotiroidismo franco. En la edad escolar se deben determinar anticuerpos antitiroideos al menos en una ocasión (entre los 9 a 12 años). 167 Realizar cribado de hipoacusia en los primeros 6 meses de vida mediante evaluación de potenciales evocados auditivos del tronco cerebral o de potenciales auditivos automatizados, o bien la realización de test de otoemisiones acústicas. Realizar cribado de hipoacusia con pruebas basadas en reflejos auditivos conductuales cada año hasta los 3 años, después cada 2 años. Anomalías oculares y de la visión Realizar exploración al nacer, a los 6 y 12 meses, y al menos cada 2 años, según método y técnicas definidas en el Programa de Actividades Preventivas en la Infancia. Inestabilidad atlantoaxoidea Realizar radiografía lateral cervical en posición neutra, flexión y extensión entre los 3 y 5 años. Inmunizaciones Las vacunas recomendadas son en primer lugar las establecidas en los calendarios de vacunaciones de la población infantil en las comunidades autónomas, que incluyen la vacuna contra la hepatitis B, Haemophilus influenzae tipo b y meningitis C en la mayoría de ellas. La vacuna antigripal, la de la varicela o la neumocócica (modo conjugada heptavalente en menores de 3 años y en forma polisacarida 23 valente en mayores de 36 meses) también están indicadas en los niños con síndrome de Down. Apoyo familiar. Tutela de cuidados y habilidades paternas Utilizar la «guía anticipadora» dentro del Programa del Niño Sano, para discutir a cada edad específica los requerimientos del niño. Identificar los puntos valiosos y positi| Aten Primaria 2003;32(Supl 2):143-58 | 155 143-158 Expertos 11/11/03 11:31 Página 156 GRUPOS DE EXPERTOS DEL PAPPS Soriano Faura FJ, et al. Prevención en la infancia y la adolescencia vos de los padres, alabar sus esfuerzos, y reforzar su autoestima y competencia. Coordinación con los servicios educativos (nivel de evidencia III-C). Bibliografía general Agosti V. The efficacy of treatments in reducing alcohol consumption: a metanalysis. En: The Cochrane Library. Issue 4. Oxford: Update Software, 2002. Alcaide J, Altet MN, Albiñana C. Realización e interpretación de la prueba de la tuberculina. FMC 1996;3:62-77. Almerich JM. Fundamentos y concepto actual de la actuación preventiva del flúor. En: Cuenca E, Manau C, Serra LL, editores. Odontología preventiva y comunitaria. 2.ª ed. Barcelona: Masson, 1999; p. 89-108. American Academy of Pediatrics, Committee on Child Abuse and Neglect. The role of the pediatrician in recognizing and intervening on behalf of abused women. Pediatrics 1998;101:1091-2. American Academy of Pediatrics, Committee on Child and Adolescent Health. The role of home-visitation programs in improving health outcomes for children and families. Pediatrics 1998; 101:486-9. American Academy of Pediatrics, Committee on Drugs. Transfer of drugs and other chemicals into human milk. Pediatrics 2001; 108:776-89. American Academy of Pediatrics, Committee on Fetus and Newborn, and American College of Obstetricians and Gynecologists. Maternal and newborn nutrition. En: Guidelines for perinatal care. 4th ed. Washington, DC: ACOG, AAP, 1997. American Academy of Pediatrics, Committee on Infectious Diseases. Recommended childhood immunization schedule – United States, 2002. Pediatrics 2002;109:162. American Academy of Pediatrics, Committee on Nutrition. Policy Statement. Iron fortification of infant formulas. Pediatrics 1999; 104:119-23. American Academy of Pediatrics, Committee on Practice and Ambulatory Medicine, Section of Ophthalmology. Examen ocular y cribado de la visión en lactantes, niños y adultos jóvenes. Pediatrics (ed. esp.) 1996;42:53-8. American Academy of Pediatrics, Section of Urology. Timing of elective surgery on the genitalia of male children with particular reference to the risks, benefits, and psychological effects of surgery and anesthesia. Pediatrics 1996;97:590-4. American Academy of Pediatrics. Active and passive immunization. En: Pickering LK, editor. 2000 red book: report of the Commitee on Infectious Diseases. 25th ed. Elk Grove Village: American Academy of Pediatrics, 2000; p. 1-81. American Academy of Pediatrics. Pediatric nutrition handbook. 4th ed., 1998. American Academy of Pediatrics. Practice guideline endorsement. Recommendations for using fluoride to prevent and control dental caries in the United States. American Dietetic Association. The impact of fluoride on health. J Am Diet Assoc 2000;100:1208-13. American Thoracic Society. Diagnostic standards and classification of tuberculosis in adults and children. Am J Respir Crit Care Med 2000;161:1376-95. American Thoracic Society. Targeted tuberculin testing and treatment of latent tuberculosis infection. Am J Respir Crit Care Med 2000;161:5221-47. Argemí J, Pastor X. Exploración del crecimiento somático En: Galdó A, Cruz M, editores. Exploración clínica en pediatría. Barcelona: Masson, 1995; p. 187-207. 156 | Aten Primaria 2003;32(Supl 2):143-58 | Asher MA. Selección o detección para luxación congénita de cadera, escoliosis y otras anormalidades que afectan al sistema musculoesquelético. Clin Pediatr North Am (ed. esp.) 1986;6:1395-414. Bannon J. BCG and tuberculosis. Arch Dis Child 1999;80:80-3. Berenson GS, Pickoff AS. Preventive cardiology and its potential influence on the early natural history of adult heart diseases: the Bogalusa Heart Study and the Heart Smart Program. Am J Med Sci 1995;310(Suppl 1):S133-8. Berman L, Klenerman L. Ultrasound screening for hip abnormalities: preliminary finding in 1001 neonates. Br Med J 1986;293:719-22. Bowen WH. Do we need to be concerned about dental caries in the coming millenium? Crit Rev Oral Biol Med 2002;13:126-31. Bronfin DR, Urbina EM. The role of the pediatrician in the promotion of cardiovascular health. Am J Med Sci 1995;310(Suppl 1):S42-7. Brotons C, Rivero E, Perich RM. La hipercolesterolemia en la infancia y la adolescencia. FMC 1994;1:231-7. Brüvold WH. A meta-analysis of adolescent smoking prevention programs. Am J Public Heath 1993;83:8. Bustos G, et al. Evolución del peso, la longitud-talla y el perímetro craneal en los prematuros de menos de 1.500 gramos al nacimiento. An Esp Pediatr 1998;48:283-7. Canadian Task Force on Preventive Health Care. Physical Activity Counselling; March 1994. Canadian Task Force on Preventive Health Care. Preventive health care, 2001 update: screening and management of developmental dysplasia of the hip in newborns. CMAJ 2001;164:1669-77. Canadian Task Force on Preventive Health Physical Activity Counselling. Care. Guideline 1994. Canadian Task Force on the Periodic Health Examination. Periodic health examination, 1993 update: 2. Lowering the blood total cholesterol level to prevent coronary heart disease. Can Med Assoc J 1993;148:521-38. Carey WB. Es posible un estudio de cribado rápido, competente y barato del desarrollo y el comportamiento [comentario]. Pediatrics (ed. esp.) 2002;53:65-6. Centers for Disease Control and Prevention. Health Information for the International Traveler 2001-2002. Atlanta: US Department of Health and Human Services, Public Health Service, 2001. Disponible en: http://www.cdc.gov/travel Centers for Disease Control and Prevention. National Center for HIV, STD and TB Prevention. Division of tuberculosis elimination. Core Curriculum on Tuberculosis. What the clinician sholud know. 4th ed. Atlanta: Centers for Disease Control and Prevention, 2000. Centers for Disease Control and Prevention. Recommendations for using fluoride to prevent and control dental caries in the United States. MMWR 2001;50. Centers for Disease Control and Prevention. Recommendations to prevent and control iron deficiency in the United States. Morb Mortal Wkly Rep 1998;47:1-29. Chacón Castillo M, Ballesteros Masó R, González Pérez M. Visita deportiva de no contraindicación (I). Pediatría. Aten Primaria 2001;12:111-24. Chacón Castillo M, Ballesteros Masó R, González Pérez M. Visita deportiva de no contraindicación (I). Pediatría. Aten Primaria 2002;4:123-38. Comité Asesor de Vacunas de la Asociación Española de Pediatría. Calendario Vacunal de la Asociación Española de Pediatría 1999. An Esp Pediatr 1999;51:120-6. Comité Asesor de Vacunas de la Asociación Española de Pediatría. Calendario Vacunal de la Asociación Española de Pediatría 20012002. An Esp Pediatr 2001;55:30-8. Commitee on Infectious Diseases. American Academy of Pediatrics. Screening de la tuberculosis en lactantes y niños. Pediatrics (ed. esp.) 1994;37:53-6. 168 143-158 Expertos 11/11/03 11:31 Página 157 Soriano Faura FJ, et al. Prevención en la infancia y la adolescencia Committee on Nutrition AAP. Informe sobre el colesterol. Pediatrics (ed. esp.) 1992;34:162-7. Committee on Sport Medicine and Fitness. Procesos médicos que afectan a la participación en deportes. Pediatrics (ed. esp.) 1994; 38:313-6. Cuadrado P, Albors J. Examen médico de actitud para el deporte. An Esp Pediatr 1996;(Supl 86):26-7. Cuenca E, Martínez I. Uso racional del flúor. En: Cuenca E, Manau C, Serra LL, editores. Odontología preventiva y comunitaria. 2.ª ed. Barcelona: Masson, 1999; p. 109-28. Diller PM, Huster GA, Leach AD, Laskarzewski PM, Sprecher DL. Definition and application of the discretionary screening indicators according to the National Cholesterol Education Program for Children and Adolescents. J Pediatr 1995;126:345-52. Dworkin P. Screening del desarrollo ¿esperar (todavía) lo imposible? Pediatrics (ed. esp.) 1992;33:309. Dworkin P. British and American recommendations for developmental monitoring: the role of surveillance. Pediatrics 1989;84:1000-10. Elcarte-Lopez R, Villa-Elizaga I, Sada-Goni J, Gasco-Eguiluz M, Oyarzabal-Irigoyen M, Sola-Mateos A, et al. Estudio de Navarra (PECNA). Prevalencia de hipertensión arterial, hiperlipidemia y obesidad en la población infanto-juvenil de Navarra. Asociación de estos factores de riesgo. An Esp Pediatr 1993;38:428-36. Elder J. The long term prevention of tobacco use among junior school students: classrooms and telephone intervention. Am J Public Health 1993;83:1239-44. ESPGAN, Committee on Nutrition. Comment on the composition of cow’s milk based follow-up formulas. Acta Paediatr Scand 1990;79:250-4. ESPGAN, Committee on Nutrition. Guidelines on infant nutrition I. Recomendations for the composition of an adapted formula. Acta Paediatr Scand 1977;(Suppl):262. ESPGAN, Committee on Nutrition. Guidelines on infant nutrition II. Recomendations for the composition of follow-up formula and beikost. Acta Paediatr Scand 1981;(Suppl):287. ESPGAN, Committee on Nutrition. Recomendations for infant feeding. Acta Paediatr Scand 1982(Suppl):302. Fernández Álvarez E. El desarrollo psicomotor de 1.702 niños de 0 a 24 meses de edad [tesis doctoral]. Barcelona: Universidad de Barcelona, 1988. Tabla de desarrollo psicomotor. En: Estudio Haizea Llevant. Servicio central de publicaciones. Vitoria: Gobierno Vasco, 1991. Figueras Aloy J, García Alix A, Alomar Ribes A, Blanco Bravo D, Esqué Ruiz MT, Fernández Lorenzo JR. Recomendaciones de mínimos para la asistencia al recién nacido sano. An Esp Pediatr 2001;55:141-5. Foxcroft DR, Lister-Sharp D, Lowe G. Alcohol misuse prevention for young people: a systematic review reveals methodological concerns and lack of reliable evidence off effectiveness. Addiction 1997;92:531-7. Foxcroft DR, Lister-Sharp DJ, Breen R. Primary prevention for alcohol misuse in young people (Cochrane Review). En: Cochrane Library, Issue 3. Oxford: Update Software, 2002. Frankenburg W. Supervisión y estudio sistemático del desarrollo de los lactantes y los niños pequeños. Pediatrics (ed. esp.) 2002;53:5-6. Gillman MW, Ellison RC. Prevención de la hipertensión esencial en niños. Clin Ped North Am (ed. esp.) 1993;1:169-84. Gómez F. Actividad físico-deportiva en niños y adolescentes. Pediatría Integral 1997;2. Gracia J, Navarro E, Guirado F, Pueyo C, Ferrández A. Spontaneous ascent of the testis. Br J Urol 1997;79:113-5. Griffen AL, Goepferd SJ. Preventive oral health care for the infant, child, and adolescent. Pediatr Clin North Am 1991;38:1209-26. Grupo de Trabajo sobre Tuberculosis del FISS. Consenso Nacional para el Control de la tuberculosis en España. Med Clin (Barc) 1992;98:24-31. 169 GRUPOS DE EXPERTOS DEL PAPPS Grupo Multicéntrico de Detección Precoz de la Hipoacusia Infantil. Detección precoz de la hipoacusia infantil en recién nacidos de alto riesgo. Estudio multicéntrico. An Esp Pediatr 1994;40(Supl 59):1-45. Guía per a la prevenció i el control de la tuberculosis infantil. Barcelona: Generalitat de Catalunya. Departament de Sanitat i Seguretat Social, 1997. Guide to Clinical Preventive Services. US Preventive Services Task Force. 2nd ed. Baltimore: Williams & Wilkins, 1996; p. 643-85. Hartmann EE, Dobson V, Hainline L, Marsh-Tootle W, Quinn GE, Ruttum MS, et al, behalf of the Maternal and Child Health Bureau and the National Eye Institute Task Force on Vision Screening in the Preschool Child.. Preschool vision screening: summary of a Task Force report. Pediatrics 2000;106:1105-16. Health Canada. Canadian Tuberculosis Standards. Canadian Lung Association, 2000. Hergenroeder A. Examen previo a la participación en deportes. Medicina del adolescente. Clin Ped Nort Am 1994;1543-59. Hinderaker T, Daltveit AK, Irgens LM, Uden A, Reikeras O. The impact of intra-uterine factors on neonatal hip instability. An analysis of 1,059,479 children in Norway. Acta Orthop Scand 1994;65:239-42. Individual Behavioral Counselling for Smoking (Cochrane Review). En: Cochrane Library, Issue 4. Oxford: Update Software, 2002. Joint Committee on Infant Hearing, American Academy of Audiology, American Academy of Pediatrics, American SpeechLanguage-Hearing Association, Directors of Speech and Hearing Programs in State Health and Welfare Agencies. Year 2000 position statement: principles and guidelines for early hearing detection and intervention programs. Pediatrics 2000;106: 798-817. Joint Committee on Infant Hearing. Informe sobre la posición en 1994 del JCIH. Pediatrics (ed. esp.) 1995;39. Kohli-Kumar M. Screening for anemia in children: AAP recommendations – A critique. Pediatrics 2001;108:e56. Kramer MS, Chalmers B, Hodmett ED, Sevkovskaya Z, Dzikovich I, Shapiro S, et al. Promotion of Breastfeeding Intervention Trial (PROBIT). A randomised trial in Republic of Belarus. JAMA 2001;285:413-5. Lancaster T, Silagy C, Fowler G. Training health professionals in smoking cessation. Cochrane review. En: The Cochrane Library, Issue 4. Oxford: Update Software, 2002. Lauer RM, Clarke WR. Use of cholesterol measurements in childhood for the prediction of adult hypercholesterolemia. The Muscatine Study. JAMA 1990;264:3034-8. Lee PA. Consequence of cryptorchidism: relationship to etiology and treatment. Curr Probl Pediatr 1995;25:232-6. Lehmann HP, Hinton R, Morello P, Santoli J. Committee on Quality Improvement, Subcommittee on Developmental Dysplasia of the Hip. Normativa de práctica clínica: detección precoz de la displasia del desarrollo de la cadera. Pediatrics (ed. esp.) 2000; 49:4270-9. Leo J, Rappaport R. Crecimiento normal y sus desviaciones. En: Bertrand J, Rappaport R, Sizonenko P, editores. Levy SM. Review of fluoride exposures and ingestion. Community Dent Oral Epidemiol 1994;22:173-80. MacMillan H. Preventive health care, 2000 update: prevention of child maltreatment (Canadian Task Force on Preventive Health Care). CMAJ 2000;163:1451-8. Marinho VC, Higgins JP, Logan S, Sheiham A. Fluoride gels for preventing dental caries in children and adolescents (Cochrane Review). Cochrane Database Syst Rev 2002;2:CD002280. Mehl AL, Thomson V. Newborn hearing screening: the great omission. Pediatrics 1998;101:E4. Miller TR, Galbraith M. Injury prevention counseling by pediatricians: a benefit-cost comparison. Pediatrics 1995;96:1-4. | Aten Primaria 2003;32(Supl 2):143-58 | 157 143-158 Expertos 11/11/03 11:31 Página 158 GRUPOS DE EXPERTOS DEL PAPPS Soriano Faura FJ, et al. Prevención en la infancia y la adolescencia Mitchell EA, Touhy PG, Brunt JM, Thompson J, Clements MS, Stewart AW, et al. Factores de riesgo para el síndrome de la muerte súbita del lactante después de la campaña de prevención en Nueva Zelanda: un estudio prospectivo. Pediatrics (ed.esp.) 1997;44:352-8. National Cholesterol Education Program. Report of blood cholesterol levels in children and adolescents. Pediatrics 1992;89:528-33. National Down Syndrome Congress. Healthwatch for the person with Down Syndrome II [publicación en línea] [consultado 12/01/2003]. Disponible en: www.members.carol.net/~ndsc/hw_table.html Nelson MA. Exclusión médica de la participación deportiva. MTAPediatría 1993;14:280-95. Olds D, Henderson Ch, Kitzman H, Eckenrode JJ, Cole R, Tatelbaum R. Prenatal and infancy home visitationn by nurses: recent findings. Future Children 1999;9:44-63. OMS. Protección, promoción y apoyo de la lactancia natural: la función especial de los servicios de maternidad. Declaración conjunta de la OMS/UNICEF. Ginebra: OMS, 1989. Pallás Alonso CR, De la Cruz Bértolo J, Medina López MC, Bustos Lozano G, De Alba Romero C, Simón Merchan R. Edad de sedestación y marcha en niños con peso al nacer menor de 1.500 g y desarrollo motor normal a los dos años. An Esp Pediatr 2000;53:43-7. Pallás Alonso CR, De la Cruz-Bertolo J, Medina López MC, Orbea Gallardo C, Gómez Castillo E, Simón Merchan R. Parálisis cerebral y edad de sedestación y marcha en niños con peso al nacer menor de 1.500 g. An Esp Pediatr 2000;53:48-52. Pallás CR, De la Cruz J, Medina MC. Apoyo al desarrollo de los niños nacidos demasiado pequeños, demasiado pronto. Diez años de observación e investigación clínica en el contexto de un programa de seguimiento. Documento 56/2000. Madrid: Real Patronato sobre Discapacidad. Ministerio de Trabajo y Asuntos Sociales, 2000. Pericas J. Patología de las vías respiratorias bajas. En: Bras J, De la Flor J, Masvidal RM, editores. Pediatría en atención primaria. Barcelona: Springer-Verlag Ibérica, 1997. Piachaud J, Rohde J, Pasupathy A. Health screening for people with Down’s syndrome. J Intellect Disabil Res 1998;42:341-5. Plasencia A, Borrell C. La prevención de los accidentes y las lesiones de tráfico: también desde la atención primaria. FMC 1996;3:1-3. Plotkin SA. Vaccines in the 21st century. Infect Dis Clin North Am 2001;15:307-24. Pyorala S, Huttunen NP, Uhari M. A review and meta-analysis of hormonal treatment of cryptorchidism. J Clin Endocrinol Metab 1995;80:2795-9. Rebecca B, Saenz MD. Primary care of infants and young children with Down syndrome. Am Fam Physician 1999;59:381-90. Riedmiller H, Androulakakis P, Beurton D, Kocvara R, Gerharz E, European Association of Urology. EAU guidelines on paediatric urology. Eur Urol 2001;40:589-99. Rodríguez Sánchez MD, Pandilla Esteban ML, González Sicilia IG, Lorenzo Navarro L, Bittini Copano A, Dulín Iñíguez E, et al. Hipotiroidismo congénito. Detección precoz. Diagnóstico y tratamiento. Act Ped Esp 1994;52:217-27. Saarinen UM, Siimes MA. Iron absorption from infant milk formula and the optimal level of iron supplementation. Acta Paediatr Scand 1977;66:719-22. Salleras L. Vacunaciones preventivas: principios y aplicaciones. Barcelona: Masson, 1998. Sánchez E, Hernández M, Sobradillo B. Examen clínico y antropométrico en la valoración del estado nutricional. Actual Nutricional 1991;6:8-16. Schanler RJ. The scientific benefits of breast feeding and their implications for the term/preterm infant. 24th Annual International Conference. Neonatal 2000 Challenges for the new century. University of Miami School of Medicine. Division of Neonatology. Dpt. Pediatrics; 2000, November 9-11. Siimes MA, Jarvenpaa AL. Prevention of anemia and iron deficiency in very-low-birth-weight infants. J Pediatr 1982;101:277-80. Snowdon SK, Stewart-Brown SL. Preschool vision screning. Health Technol assesment 1997;1. Taylor JA, Krieger JW, Reay DT, Davis RL, Harruff R, Cheney LK. Prone sleep position and the sudden infant death syndrome in King County, Washington: a case-control study. J Pediatr 1996;128:626-30. The Working Group on Neonatal Screening of the European Society for Endocrinology. Proceedings of the 5th World Congress of Perinatal Medicine. Barcelona: Monduzzi editores, 2001; p. 909-16. Thomas R. Smoking-based programmes for preventing smoking (Cochrane Review). En: Cochrane Library, Issue 4. Oxford: Update Software, 2002. Thompson DC, McPhillips H, Davis RL, Lieu TL, Homer CJ, Helfand M. Universal newborn hearing screening: summary of evidence. JAMA 2001;286:2000-10. Tobler N. How effective is drug education abuse resistance? A metanalysis of project DARE outcome evaluations. Am J Pub Health 1984;84:1394-401. US Preventive Services Task Force. Guide for preventive services. 2nd ed. Baltimore: Williams & Wilkins, 1996. US Preventive Services Task Force. Recommendations and rationale newborn hearing screening, 2001. Vitoria I, Arias T. Contenido en flúor en aguas de bebida envasadas y dentífricos. Evaluación del riesgo de fluorosis dental. An Esp Pediatr 2000;52(Suppl 52):209. Vitoria I, Arias T. Importancia nutricional del agua de consumo público y del agua de bebida envasada en la alimentación del lactante. Estudio descriptivo de base poblacional. Madrid: Asociación Española de Pediatría, 2000. Vitoria I, Brines J, Morales M, Llopis A. Profilaxis de la caries en el niño (II). Flúor, dieta, higiene y educación sanitaria. An Esp Pediatr 1991;34:299-304. Vitoria I. Flúor y prevención de las caries en la infancia. Actualización 2002. Pediatr Aten Primaria 2002;15:95-126. Nota: Una versión completa del programa de prevención en la infancia y la adolecncia se puede encontrar en http://www.papps.org/recomendaciones/2003/infancia.pdf 158 | Aten Primaria 2003;32(Supl 2):143-58 | 170