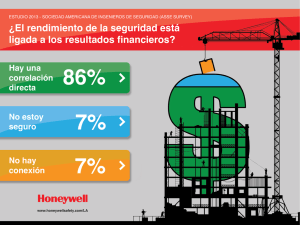
actores, intereses y alianzas de cara a la segunda
Anuncio

ACTORES, INTERESES Y ALIANZAS DE CARA A LA SEGUNDA ETAPA DE IMPLEMENTACIÓN DEL SNIS Guillermo Fuentes (Coordinador); Marcelo Castillo; Jessica Correia; Andrea Delbono y Florencia Lambrosquini TABLA DE CONTENIDOS Contenido I. Introducción II. Institucionalismo histórico y cambio gradual 5 III. 4 Reformas de los sistemas de salud contemporáneos 13 IV. Sistemas de salud en el mundo: principales características de los sistemas alemán, estadounidense e inglés 23 IV.1- Alemania 23 IV.1.1- Cobertura y financiamiento IV.1.2- Modelo de atención 23 25 IV.1.3- Modelo de gestión 26 IV.2- Estados Unidos 26 IV.2.1- Cobertura y financiamiento IV.2.2- Modelo de atención 26 28 IV.2.3- Modelo de gestión 29 IV.3- Inglaterra 30 IV.3.1- Cobertura y financiamiento IV.3.2- Modelo de atención 30 31 IV.3.3- Modelo de gestión 32 IV.4- Recapitulación de los casos internacionales V. América Latina: oleadas de reforma 33 35 V.1 Tipos de cambio en la reforma uruguaya y sus dimensiones configuradoras: 37 Dimensión 1: Financiamiento y solidaridad del sistema 39 a) Precios de tasas moderadoras 39 b) Vínculo FONASA – Fondo Nacional de Recursos (FNR) c) Devolución de aportes al FONASA 40 42 d) Incorporación de nuevos colectivos al FONASA 42 Dimensión II: Regulación y gobierno del sistema 44 a) Regulaciones del MSP44 b) Junta Nacional de Salud (JUNASA) c) Instrumentos de gestión d) Participación social 46 47 49 Dimensión 3: Estructura de provisión del sistema 53 2 a) Rol de ASSE 53 b) Rol de los prestadores: integración de otros prestadores públicos 57 c) Rol de los prestadores: Instituciones de Asistencia Médica Colectiva 60 d) Rol de los prestadores: seguros privados integrales 61 e) Rol de los prestadores: Emergencias médico-móviles f) Formación de personal médico 62 63 g) Distribución del personal médico en todo el territorio 64 h) Brechas salariales existentes 65 V.2. Oferta programática 2014: ¿convergencia o proyectos en disputa? VI. SNIS 68 Ensayando escenarios de cambio para la segunda etapa de implementación del 70 VI.1 Cambios en materia de estructura de financiamiento 71 VI.2 Cambios en materia de estructura de regulación 74 VI.3 Cambios en materia de estructura de provisión 77 VI.4 Recapitulación: ¿Hacia dónde puede ir el SNIS? 80 VII. Consideraciones finales: ¿avanzando hacia la Cobertura Universal de Salud (CUS)? 83 VIII. Bibliografía utilizada 85 3 I. Introducción La universalización de la cobertura de los servicios de salud ha sido y es uno de los desafíos políticos, económicos y sociales más trascendentes en el último siglo, tanto en América Latina como en el resto del mundo. Sin embargo, a pesar de que muchos de los problemas son compartidos por los diferentes países, las respuestas ensayadas para avanzar hacia este objetivo, pero fundamentalmente la capacidad de concreción, han estado fuertemente mediadas y determinadas por varios factores, entre los que se puede destacar la estructura institucional que da forma a la configuración de intereses en juego dentro de esta arena de política pública. “A pesar de que los participantes de los conflictos referidos a la política sanitaria han diferido de una nación a la otra, ningún país ha logrado construir un seguro nacional de salud sin pasar por una fiera y amarga lucha política.”1 (Hacker, 1998: 57) El inicio de la implementación del Sistema Nacional Integrado de Salud en Uruguay, en el año 2008, constituyó sin lugar a dudas un esfuerzo por avanzar – entre otras cosas – hacia la universalización del aseguramiento de la población en materia de atención sanitaria. Pero este proceso, lejos de haber acabado, se encuentra en un momento crucial, debido a que la sustentabilidad del SNIS, pero sobre todo el alcance efectivo del mismo, dependerá en buena medida de cómo se resuelvan las diferentes encrucijadas que se están planteando, vinculadas al financiamiento, la provisión y la regulación del sistema en su conjunto. La complejidad inherente a los sistemas de salud determina que sea fundamental comprender la estructura de actores intervinientes, sus intereses, sus recursos de poder; como forma de lograr identificar en qué sectores de cambio promovidos por el gobierno se desplegarán los mecanismos de veto que busquen frenar el proceso, y por el contrario, en qué áreas existen mayores consensos o capacidades del gobierno para impulsar las transformaciones que se consideren necesarias. Es a partir de esta constatación, que el presente capítulo pretende aportar luz sobre la comprensión del proceso de implementación del SNIS, justamente desde el análisis de los actores, las instituciones y los recursos de poder que se encuentran en juego. Para dar cuenta de ello se utilizará el marco de análisis aportado por las teorías de cambio institucional desarrollado por el Institucionalismo Histórico. Dicha elección se apoya en la centralidad que este enfoque le otorga a las reglas, tanto formales como informales en la configuración o la influencia sobre el comportamiento de los actores políticos y sociales, así como también la importancia que adquiere la temporalidad, el timing, de 1 Traducción propia. 4 los acontecimientos y las decisiones sobre los cambios, y en definitiva: sobre los efectos de los mismos. II. Institucionalismo histórico y cambio gradual Buena parte de la literatura especializada en los regímenes de bienestar en general, y las diversas políticas sectoriales en particular, se ha preocupado en entender cómo sistemas que experimentan las mismas condiciones coyunturales y similares problemas sociales, finalmente terminan adoptando estrategias de reforma o nuevas iniciativas que difieren sustantivamente entre sí. Un número importante de académicos ha argumentado que son los marcos institucionales tales como el régimen de gobierno, el sistema electoral o la estructura organizativa del Estado, los que promoverán o no los incentivos necesarios para alcanzar alguna de las opciones de política disponibles, al tiempo que volverán algunas impracticables, determinado así las condiciones de éxito o fracaso en la implementación de los cambios (Steinmo & Watts, 1995, entre otros). Pero este no ha sido el único enfoque utilizado para analizar las transformaciones de los regímenes de bienestar en general, y los sistemas de salud en particular. De hecho, se pueden identificar tres grandes tradiciones teóricas al respecto. La primera se ha desarrollado a partir de estudios estadísticos de gran escala, de corte funcionalista, que han proclamado que el crecimiento de los diferentes programas sociales ha venido de la mano con los procesos de industrialización y sus transformaciones conexas. Este enfoque en materia de política sanitaria si bien puede servir para explicar la consolidación de los problemas sanitarios como un problema político, el mismo no contribuye a entender por qué a partir de los mismos desafíos – generados por procesos compartidos como los procesos de industrialización – se han resuelto políticamente de formas tan diferentes (Hacker, 1998). Un segundo enfoque podría ser denominado “culturalista” y explica las diferencias existentes entre los diferentes países a partir de cambios en los valores y creencias predominantes entre la ciudadanía y las elites. Sin embargo, estos argumentos son difíciles de sostener al considerar en el sector sanitario, donde diversos ejemplos empíricos lo cuestionan fuertemente. Además, es complejo sustentar un proceso tan directo entre ideas o demandas sociales y políticas públicas, cuando entre estos dos puntos aparecen una serie de instituciones que median y filtran dichas demandas (Hacker, 1998; Steinmo & Watts, 1995). Finalmente, aparece como tercer enfoque el relacionado con los recursos de poder y los grupos de interés. Desde esta aproximación, cobra especial relevancia el actor médico como grupo de poder y presión por excelencia. Debido a que sus servicios son fundamentales para el funcionamiento del sistema, la oposición de los mismos a cualquier arreglo de seguro universal será resistida, debido a que la concentración de 5 los compradores les resta poder de negociación (Hacker, 1998). Por sí sola esta explicación no aporta elementos suficientes para entender por qué los seguros nacionales se han aprobado en algunos países y no en otros. La respuesta que se ha aportado sugiere que la oposición de los médicos a estas iniciativas depende de otras variables de corte institucional, que moldean las actitudes de estos actores (Immergut, 1992). Es a partir de las carencias identificadas en relación a los aportes de estos enfoques, que se consideró pertinente adoptar un enfoque centrado en el rol de las instituciones“En su expresión más amplia, las instituciones son simplemente reglas. Como tales, se convierten en el fundamento de todo comportamiento político. Algunas son formales (…) otras informales (…) pero sin instituciones no podrían existir políticas organizadas.”2 (Steinmo, 2001: 1). De esta manera, entender estas reglas, cómo fueron creadas y qué impacto tienen en la configuración de los intereses y en el accionar de los diversos actores de cualquier proceso político, aparece como una actividad no solo interesante, sino relevante académicamente. En definitiva, las instituciones son entendidas como arreglos que estructuran las relaciones políticas, económicas y sociales de individuos y grupos. Estas reglas son tanto formales – expresadas por ejemplo en una ley o decreto – como informales – producto de prácticas cotidianas que son asumidas por un conjunto dado de actores – y tienden a reducir los grados de incertidumbre en las interacciones sociales (North 1993). A los efectos de este trabajo las instituciones que serán específicamente analizadas corresponden a las reglas del sistema de salud uruguayo en su conjunto. Esas normas o reglas, tanto formales como informales, estructuran el comportamiento de los diversos actores que participan de las diversas aristas de la política sanitaria: médicos, prestadores, usuarios, laboratorios, etc. Si bien es cierto que muchos de los actores colectivos pueden ser considerados en sí mismos como instituciones – por ejemplo el Sindicato Médico del Uruguay posee una serie de normas formales e informales que afecta el comportamiento de sus asociados – a los efectos de este trabajo serán considerados únicamente como actores que reaccionan, se adaptan, buscan cambiar o resisten las normas fijadas a nivel sistémico. El término “actor” se aplicará a las unidades de análisis que reaccionan ante las instituciones existentes y promueven o no diferentes tipos de cambio y ajuste institucional. Prácticamente en su totalidad, estos actores son de carácter colectivo, y por lo tanto es necesario definir qué se entenderá por actores colectivos, o simplemente actores: “…aquella entidad i) cuyos miembros están integrados en torno a similares – o al menos, convergentes – intereses, percepciones y creencias con respecto a un problema, 2 Traducción propia. 6 ii) que cuenta con cierto grado de organización y recursos y con mecanismos para la resolución de conflictos internos, iii) que tiene los medios y la capacidad para decidir y/o actuar intencionada y estratégicamente para la consecución de un objetivo común como unidad suficientemente cohesionada (…) y iv) a la que, por tanto, se le puede atribuir alguna responsabilidad por sus decisiones y/o actuaciones.” (García Sánchez, 2007: 206) Autores como Immergut sostienen que a pesar de que un mismo actor – por ejemplo las corporaciones médicas – pueda tener los mismos intereses y capacidades de poder y presión a lo largo del tiempo en un país, o incluso en diferentes países, sus posibilidades de éxito en el ejercicio de ese veto estarán mediadas fundamentalmente por los arreglos institucionales existentes – entendidos como el conjunto articulado de reglas – y cómo los mismos permiten o no dicha acción (Immergut, 1992). Más importante aún, una misma medida – por ejemplo la creación de un seguro universal de salud – puede ser vista según el contexto como una oportunidad o una amenaza para estos colectivos. Por eso, Immergut propone centrarse en los “puntos de veto” y no en los “actores de veto”, entendidos los primeros como aquellos espacios existentes dentro de las instituciones que permiten ciertas actividades de promoción o bloqueo de cambios. Otro punto a tener en cuenta es que los diferentes marcos institucionales generan por sí mismos estructuras de poder asimétricas, con ganadores y perdedores. Generalmente, los ganadores de un marco institucional dado, tenderán a reforzar su predominio apoyándose en este contexto, lo que posiblemente redundará en una tendencia a la perpetuación de dicho escenario, inhibiendo por tanto los intentos reformistas. En definitiva, para intentar aproximarse a una mejor comprensión de los fenómenos políticos, será deseable considerar tanto a los actores como a los puntos institucionales de veto. Como bien señala Steinmo (2008), en los últimos años se han estado desarrollando importantes avances entre los académicos que utilizan este enfoque de análisis en dos cuestiones: un mejor entendimiento de los procesos de cambio institucional; y asociado a esto, un mayor esfuerzo por comprender y dimensionar el rol de las ideas dentro las políticas y la historia. Para poder salvar el problema de la visión estática de los procesos, se vuelve absolutamente necesario adoptar una perspectiva de cambio dinámica. Los procesos de cambio de y en las instituciones son complejos ya que están insertos en un complejo marco con otras instituciones, por lo que un cambio en una de ellas puede significar cambios en el resto. Esto genera resistencias. Además, las personas y los grupos invierten tiempo y recursos en adaptarse al funcionamiento de las instituciones, y cada mutación implica entonces mayores costos, y esto también despierta resistencias (Steinmo, 2008). Si se da por válida esta situación, entonces 7 efectivamente el cambio institucional dependerá de un shock externo, y en él, los individuos no tendrán ninguna capacidad de intervención. Esta es la postura que muchos académicos han comenzado a rechazar. Otras veces los cambios pueden ser una respuesta a adaptaciones a mutaciones en el contexto socioeconómico o político, que lleven por ejemplo a que una institución con un papel residual pase a tener un rol predominante en la nueva coyuntura; o que la misma institución termine adoptando nuevos objetivos y/o funciones como consecuencia de ciertos cambios en los intereses de los actores, o el ingreso de nuevos actores (Thelen & Steinmo, 1992). Esta idea de que las instituciones en la mayoría de los casos pueden cambiar casi exclusivamente a partir de períodos o hechos de crisis se apoya en otros instrumentos aportados por el Institucionalismo Histórico como la noción de rendimientos crecientes (Pierson, 2000). Este concepto alude a la idea de que hay una serie de mecanismos que tienen las instituciones para reforzar su funcionamiento y poder continuar cumpliendo con sus cometidos, entre los que se encuentran los costos asociados a cualquier tipo de cambio, como consecuencia de los procesos de aprendizaje y adaptación en los que incurren los diferentes actores u otras instituciones del entorno. Esta noción, que proviene de ámbitos cercanos a las nuevas tecnologías, viene a complementar la noción de “rendimientos decrecientes” utilizado por la teoría económica. Básicamente, hay cuatro cuestiones que refuerzan la idea de “rendimientos crecientes” y que por ende, arrojan luz sobre esta idea de mayores dificultades para cambiar (Arthur, 1994 en Pierson, 2004). En primer lugar, existen una serie de costos fijos muy altos, que determina que para cambiar de tecnología o de política, es necesaria una gran inversión, que muchas veces no termina de arrojar los beneficios esperados. En definitiva, a mayores costos fijos, mayores incentivos de los individuos y organizaciones para continuar con la opción original. En segundo lugar, se encuentra la cuestión de los aprendizajes. Luego de estabilizada una política, la repetición en las negociaciones y las acciones lleva a los actores a utilizar los recursos disponibles de forma mucho más eficiente. Este adaptación consecuentemente, llevará a que se esté más proclive a introducir mejoras a la política ya existente, que a suplantarla. Vinculados a este segundo punto aparecen dos cuestiones más. Por un lado, los denominados efectos de la coordinación. La implementación de cualquier política pública es una compleja estructura de arreglos entre diversos actores, con múltiples intereses en juego; por lo que una vez alcanzado cierto grado de equilibrio, es de esperar que cuanto más predecible sea el accionar del resto de actores, mayores beneficios habrá para el resto. Y finalmente, también hay que considerar la idea de 8 preferencias adaptativas, en el sentido de que generalmente los individuos y organizaciones tienden a “elegir al caballo ganador”, por lo que difícilmente se pueda retomar una opción de política que fue derrotada en etapas anteriores, al menos mientras la opción ganadora no fracasa (Pierson, 2004). Si bien este planteo parece funcionar en ámbitos como el económico y en el del desarrollo tecnológico, el mismo se presenta como particularmente fuerte para analizar fenómenos políticos. Esto se debe en buena medida a que las políticas poseen ciertos rasgos que las tornan más permeables al efecto de rendimientos crecientes. Estas características son: 1- El rol central que tiene la acción colectiva: como los “mercados” políticos generalmente no son ni flexibles ni fluidos, entre otras cosas porque la acción de un actor y sus consecuencias dependen de forma importante de las acciones que llevan adelante el resto de actores, es indispensable generar las condiciones más favorables para una acción colectiva efectiva. 2- Alta densidad de instituciones intervinientes: la generación de bienes públicos implica la necesidad de construir instituciones formales y una vez creadas generan constreñimientos que se aplican a todos los actores. Por lo tanto, la opción de “salida”, tan importante para la participación en el mercado, en política se torna muy costosa, o directamente inviable para aquellos que están insatisfechos con los arreglos existentes. 3- La posibilidad de utilizar la autoridad política para reforzar las asimetrías de poder: los actores pueden utilizar la autoridad política para cambiar las reglas del juego (tanto instituciones formales como diversas políticas públicas) para perpetuar su poder. 4- La complejidad y opacidad intrínseca a estas actividades: como en la acción política es difícil establecer relaciones directas entre acciones y resultados, determinan que estas acciones sean inherentemente ambiguas. Los actores, en este contexto de complejidad y opacidad, tienden a ser extremadamente influenciados por sus mapas mentales previos y ello refuerza las tendencias a la dependencia de la trayectoria (Pierson, 2004). Considerando el sistema de salud uruguayo es pertinente decir que estas cuestiones asociadas a los rendimientos crecientes se producen tanto al interior de una institución como también entre los actores de una red interdependiente de instituciones. Porque los actores e instituciones se adaptan a los cambios y a las macro instituciones existentes, y si las últimas no proveen los incentivos necesarios para la eficiencia del sistema, difícilmente el mismo logrará funcionar adecuadamente. 9 Por otra parte, para explicar los cambios que se producen en cualquier tipo de institución, más allá de los bloqueos o resistencias presentadas, esta corriente de pensamiento se ha apoyado en la noción de coyunturas críticas. A lo largo de la historia de las instituciones, la mayor parte de su vida está caracterizada por situaciones de estabilidad, pero también existen momentos en los que alguna circunstancia particular incorpora instancias de conflicto – que puede ser de diversa índole – que determina que se produzcan cambios en dichas instituciones. Para Collier y Collier (1981) una coyuntura crítica puede ser definida como “un período de cambio significativo, que típicamente ocurre de diversas formas en diferentes países (o en otras unidades de análisis) y que hipotéticamente produce diversos legados.”3 El elemento que desencadena esta situación proviene en líneas generales del entorno político y social y generalmente consisten en instancias excepcionales como una revolución o un golpe de Estado. Son en esos momentos en los que se producen el tipo de decisiones que terminarán condicionando los desarrollos posteriores de manera determinante. Sin embargo, a los efectos de este trabajo esta conceptualización parece todavía demasiado restringida para determinar qué tipo de acciones o momentos son considerados “válidos” o lo suficientemente trascendentes como para introducir cambios sustanciales en el sistema institucional. Por este motivo, se ampliará el enfoque incluyendo como instancias importantes a la hora de generar espacios para la innovación institucional, la noción de “ventanas de oportunidad” (Kingdon, 1995). Esta noción incorpora momentos políticos que si bien también alteran la estabilidad, no alcanzan a ser tan rupturistas como las coyunturas críticas. Así, reformas constitucionales, cambios del signo del gobierno después de varios años de hegemonía partidaria, o la generación de amplios pactos sociales o mayorías parlamentarias pueden dar lugar también a fuertes innovaciones o incluso retrocesos en materia institucional y en la elaboración y gestión de las políticas públicas. Algunos autores han planteado los límites y problemas asociados a la adopción de este corte tan brusco entre la estabilidad/cambio institucional y para ilustrar los diferentes énfasis distinguen entre procesos de cambio, que pueden ser incrementales o abruptos; y los resultados del cambio, que pueden implicar tanto continuidad como discontinuidad (Streeck & Thelen, 2005). Dicha distinción se observa claramente en el Cuadro 1. 3. Traducción propia. 10 Cuadro 1. Tipos de cambio institucional Proceso de cambio Incremental Abrupto Resultado del cambio Continuidad Discontinuidad Reproducción por adaptación Transformación gradual Supervivencia y retorno Quiebre y reemplazo Fuente: Streeck & Thelen, 2005 Desde el modelo de Path Dependence y coyunturas críticas al que se viene aludiendo, el único cambio institucional propiamente dicho es aquel que implica un quiebre y reemplazo de las instituciones existentes. Por otra parte, los cambios que benefician la continuidad de la institución y que además se dan de forma incremental, terminarán conformando una adaptación de la institución a mutaciones en el entorno. Sin embargo, como se vio, existe un tipo de cambio que también termina en una discontinuidad, pero que en vez de implicar una ruptura, refiere a procesos incrementales y que eventualmente llevan a la transformación institucional. “En vez de grandes cambios como respuestas a grandes shocks, vamos a estar buscando cambios incrementales con resultados transformadores.”4 (Streeck & Thelen, 2005: 9). Este enfoque de ninguna manera niega las explicaciones anteriores respecto a la fuerte resistencia al cambio de las estructuras institucionales, sino que de alguna manera lo matizan. Las transformaciones realmente fundamentales, en el sentido de quiebres en la lógica existente, se pueden producir de forma incremental e inclusive independientemente de que existan o no cambios exógenos a la institución, siempre y cuando los mismos impliquen necesariamente la adopción de nuevas lógicas de acción por parte de los actores involucrados con la misma. Este proceso puede ocurrir de diferentes maneras, que son las que se expresan a continuación. El Reemplazo –Displacement– puede ocurrir cuando nuevos modelos organizacionales se imponen al cuestionar las prácticas existentes, o bien cuando a nivel político se producen cambios en el balance de poder entre los diferentes actores. Este reemplazo podría provenir desde dentro de la propia organización a través de este redescubrimiento de opciones; o bien puede ser resultado de una “invasión” de ideas a partir de la importación de prácticas o instituciones foráneas (Deeg, 2005)5. 4 5 Traducción propia. Bajo esta lógica, podrían ser analizados algunos cambios de política pública en el contexto latinoamericano a partir de la influencia o la implementación directa de soluciones provenientes de los equipos técnicos de algunos organismos financieros internacionales como el Banco Mundial en el caso de muchas iniciativas de reforma del sector sanitario en la región durante la década de los noventa. 11 El cambio por capas –Layering- parte del reconocimiento de que muchos actores con intenciones de reforma han aprendido a moverse alrededor de estructuras muy resistentes al cambio y por eso se va dando “por capas”6. Cuadro 2. Tipos de cambio institucional gradual Reemplazo (Displacement) Por capas (Layering) Desvío (Drift) Transformación (Conversion) Remoción de reglas existentes Si No No No Negación de reglas existentes _ No Si No Cambio en el impacto de reglas existentes _ No Si Si Introducción de nuevas reglas Si Si No No Fuente: Mahoney y Thelen (2010). En tercer lugar, habrá desvío –Drift- cuando se producen desfasajes entre los cometidos formales de las políticas o instituciones, y la realidad a la que deben hacer frente las mismas. En algunas ocasiones, la preocupación por evitar recortes o reconfiguraciones de las políticas existentes no considera el conjunto de decisiones tomadas alrededor de las mismas y que las condicionan de forma importante7. Finalmente, en el último tipo, en la transformación, las instituciones nunca llegan a los niveles de decaimiento o deterioro de los primeros. Se produce un re direccionamiento de los objetivos o funciones generado por cambios en el ambiente que llevan a una reorientación de los recursos, o en las relaciones de poder entre los actores involucrados o por el ingreso de nuevos actores. De alguna manera, la transformación institucional operaría con una lógica inversa a la asociada con el cambio por capas: los actores no adaptan sus estrategias a las instituciones existentes, sino que las instituciones se transforman para adecuarse a los nuevos intereses y objetivos de los actores (Streeck & Thelen, 2005). En definitiva, la presentación de estos tipos de cambio institucional permite visualizar posibles rutas a seguir en los diferentes nudos o cuestiones a resolver por parte de las autoridades políticas. Los argumentos teóricos, respecto a los tipos de cambio institucional así como en relación a los actores que se pueden oponer y/o sostener los procesos serán aplicados a la reforma de salud en Uruguay. Pero, previo a indagar en las principales 6 7 Una de las virtudes de este tipo de esquema de cambio radica en que debido a que las transformaciones no operan directamente con los esquemas ya existentes, por lo general dichas iniciativas carecen de resistencias u oposiciones fuertes (Streeck & Thelen, 2005). Por ejemplo al no actualizar beneficios o beneficiarios, las políticas pueden sencillamente pasar a cumplir un rol marginal al interior de la matriz de protección (Streeck & Thelen, 2005). 12 características del modelo uruguayo conviene repasar, en el capítulo siguiente ciertas dimensiones relevantes de los sistemas de salud contemporáneos. III. Reformas de contemporáneos los sistemas de salud Según la Organización Mundial de la Salud, los sistemas de salud comprenden a todos los recursos que una sociedad dedica a la protección y mejoramiento de la salud de las personas. Además, los “buenos sistemas de salud” propenden al logro del mayor y más equitativo estado de salud posible (OMS, 2000). La construcción histórica de las diferentes formas de organizar la gestión y distribución de estos recursos entre los diferentes países ha respondido a una serie de arreglos políticos e institucionales particulares, y con un variado grado e intensidad de participación por parte de los distintos actores relacionados con esta política pública. De acuerdo a la Organización Panamericana de la Salud (OPS) existen una serie de acciones y competencias que deben ser necesariamente abordadas por los sistemas de salud para poder aspirar a mejorar el estado sanitario de la población, conocidas como Funciones Esenciales de Salud Pública (FESP): 1- Monitoreo, evaluación y análisis del estado de salud de la población; 2- Vigilancia, investigación y control de los riesgos y las amenazas para la salud pública; 3- Promoción de la salud; 4- Aseguramiento de la participación social en la salud; 5- Formulación de las políticas y la capacidad institucional de reglamentación y cumplimiento en la salud pública; 6- Fortalecimiento de la capacidad institucional de planificación y el manejo en la salud pública; 7Evaluación y promoción del acceso equitativo a los servicios de salud necesarios; 8Capacitación y desarrollo de los recursos humanos; 9- Seguridad de la calidad en los servicios de salud; 10- Investigación en salud pública; 11- Reducción de la repercusión de las emergencias y los desastres en salud pública8. El efectivo cumplimiento de estas funciones requiere la existencia de un Estado o autoridad sanitaria con capacidades administrativas y políticas fuertes, capaz de conducir pero al mismo tiempo dialogar continuamente con diversos actores que manejan importantes recursos de veto – financieros, de información, legitimidad, etc. – lo que alude a la necesidad de estos actores públicos de construir “autonomía enraizada” (Evans, 1996). Pero también es cierto que el desarrollo de estas funciones no es ni debe ser homogéneo, sino que la relevancia y la orientación de las mismas dependerá de los objetivos últimos de cada sistema de salud: las FESP son el instrumento y no un fin en sí mismo. 8 http://www.paho.org/spanish/dpm/shd/hp/FESP.htm 13 Un potencial objetivo de cualquier sistema de salud en la región y el mundo es el de alcanzar la Cobertura Universal en Salud (CUS) (OMS, 2010) Dicha noción no apunta únicamente a la cobertura formal, ya que en los hechos prácticamente todos los sistemas de salud tienen una cobertura universal, sino que por el contrario, reconoce la existencia de al menos otras dos dimensiones claves para garantizar un acceso efectivo y equitativo a las prestaciones sanitarias: la profundidad tanto en clave de servicios ofrecidos, como del financiamiento de los mismos (OMS, 2010). En definitiva, la pregunta que se plantea a la hora de vincular los conceptos de Funciones Esenciales de Salud Pública y Cobertura Universal en Salud es cómo, y a partir de qué características, las primeras lograrán contribuir a que toda la población tenga cobertura de la mayor cantidad de servicios posibles, y los mismos se financien con el menor peso posible de los gastos de bolsillo por parte de la población. De forma complementaria a estas consideraciones, la evolución de las políticas de universalización de la cobertura sanitaria en cualquier contexto no puede ser entendida sin la consideración de la secuencia y timing en que se desarrolló la intervención del Estado en el sector médico. En este sentido, tres decisiones – o no decisiones – políticas presentadas por Hacker, pueden ser muy importantes a la hora de condicionar las luchas sucesivas para universalizar la cobertura de salud (Hacker, 1998). En primer lugar, se encuentra el grado en que los seguros privados con fines de lucro tienen permitido desarrollar diversos planes de aseguramiento. En aquellos sitios donde estas prácticas son favorecidas por el accionar político, la fuerza de la oposición médica a cualquier intento de seguro nacional promovido desde el Estado será enorme, entre otras cosas porque las clases medias trabajadoras estarán muy arraigadas al seguro privado. Un segundo factor importante es el objetivo inicial de los programas de aseguramiento gubernamentales. Aquellos programas que se focalizaron en las clases trabajadoras, o que cubrieron al conjunto de la población como en el caso del NHS británico, fomentaron una dinámica política de expansión del welfare que no ocurrió en casos como el norteamericano, donde la población objetivo de programas como Medicare o Medicaid fueron los ancianos o los más pobres. La cobertura pública de estos colectivos determinó que se incrementaran notoriamente los presupuestos destinados a la salud – con los efectos que esto tiene sobre la consideración de los programas por el resto de la población – al tiempo que liberaron a los seguros privados de la cartera de clientes más costosa. Finalmente, aparece como tercer punto a considerar el orden mediante el cual se producen los esfuerzos públicos por incorporar los avances en tecnología médica, por un lado, y el incremento de la cobertura por otro. La construcción de la industria médica previamente a los esfuerzos por universalizar la cobertura, determina un obstáculo para este segundo objetivo como consecuencia de una marcada 14 balcanización de la ciudadanía a partir de la consolidación de una tensión entre acceso y costos, que no hace más que canalizar recursos hacia los opositores políticos de la reforma (Jacobs, 1995 en Hacker, 1998). Por lo tanto, el reconocimiento de la existencia de diferencias entre los sistemas de salud contemporáneos, y particularmente, en los procesos político-institucionales que terminaron en dichas configuraciones, no inhibe el hecho de que también se hayan producido algunos cambios y avances que permitan hablar de cierta convergencia entre países, muchas veces al influjo de ciertos postulados internacionales como los casos antes mencionados. Esto se explica en buena medida por la confluencia de una serie de problemas vinculados a los cambios en el perfil epidemiológico de las sociedades, o al aumento sostenido de los costos en la atención médica, pero también a las ideas construidas desde organismos financieros internacionales. Por eso en la actualidad, en prácticamente todos los países desarrollados – con la excepción de Estados Unidos – el acceso a un paquete mínimo de servicios de salud está garantizado formalmente para el conjunto de la ciudadanía, aunque como se observará a continuación, a partir de diferentes esquemas de aseguramiento. Por lo tanto, las divergencias más importantes se encontrarán en torno a las formas de financiar y/o gestionar el sistema; y las formas en que los ciudadanos acceden efectivamente a los servicios sanitarios. En la literatura sobre la materia parece existir un amplio consenso respecto a cuáles son las principales dimensiones de los sistemas de salud, y cuáles son las funciones que el Estado debe asumir o garantizar en materia sanitaria: financiamiento, provisión y regulación (Grimmeisen & Rothgang, 2004; Wendt et al, 2009). Es a partir de estas dimensiones por un lado, y de los diversos roles que juegan en cada una de ellas los actores de diferente naturaleza – estatales, privados y sociales – que se han ido construyendo las distintas tipologías de sistemas de salud. En relación a la primera dimensión, la información relevante proviene de conocer las fuentes de recursos de estos sistemas: los presupuestos estatales, la contribución de los trabajadores a la seguridad social o el pago directo de bolsillo de las personas o familias son los mecanismos clásicos. Dichos datos permitirán advertir el peso del Estado y el resto de actores en la materia, y a la vez se podrá esbozar algún análisis en relación a la capacidad o no del sistema de adquirir cierto cariz redistributivo, o a las herramientas disponibles a la hora de afrontar uno de los principales problemas de los sistemas de salud contemporáneos: la contención de costos. Sin lugar a dudas, la provisión es la dimensión más complicada a la hora de generar indicadores de medición (Wendt, 2009). Pero independientemente de cómo se medirá, las diferencias entre sistemas vinculadas al peso de la atención hospitalaria por sobre la prevención o atención primaria, la disponibilidad de suficientes 15 especialistas para cubrir las distintas contingencias asistenciales, o las formas de acceso de los pacientes a los medicamentos recetados; dirán mucho en relación a temas como el efectivo acceso a la atención sanitaria y a la equidad del sistema. Finalmente, como ocurre con cualquier política pública, la dimensión de las formas de regular las actividades involucradas en la misma es vital, entre otras cosas porque las formas de acceso a la atención (ciudadanía, contributiva, vía mercado) los servicios que deben y/o pueden ofrecer los distintos prestadores, los regímenes de formación y contratación de los recursos humanos involucrados, o los procedimientos necesarios para aprobar un nuevo medicamento o estudio por ejemplo, van a terminar impactando sobre el rendimiento de los actores, su capacidad de adaptarse a las normas, y – combinada con las otras dos dimensiones – su poder para oponerse a ciertos cambios y promover otros. Si bien gran parte de estas clasificaciones están centradas en el mundo desarrollado – fundamentalmente Europa y Estados Unidos – las mismas habilitan un importante grado de comparabilidad con otros casos. Probablemente la clasificación más básica sea la que parte de cuáles son las principales fuentes de ingresos del sistema. Así, de acuerdo a Freire entre otros autores, se pueden identificar dos sistemas de salud de acuerdo a sus mecanismos de financiamiento: el “modelo Bismarck”, apoyado en la Seguridad Social y la contribución de los trabajadores mediante cotizaciones obligatorias, y el “modelo Beveridge”, que está financiado por impuestos esencialmente, y que se organiza en torno a un Sistema Nacional de Salud o SNS (Freire, 2006). El primero de estos modelos presenta como claro referente el caso alemán principalmente (como su nombre lo indica, en referencia al primer Canciller alemán, Otto von Bismarck), pero en general se podría encontrar en la mayoría de países con régimen de bienestar corporativo como Francia o Austria; mientras que el modelo de los SNS fue durante mucho tiempo Inglaterra, y a él se fueron sumando los países nórdicos y algunos países del sur de Europa como España o Italia. Otros autores como Schmid et al (2010) identifican además un tercer tipo de sistema de salud, denominado Seguro Privado, que si bien es poco frecuente, puede encontrarse en los casos de Estados Unidos y Suiza – este último previo a la reforma del año 1996 –. Los Sistemas Nacionales de Salud – Beveridge – poseen las siguientes características: cobertura universal basada en la idea de derecho ciudadano; en su versión más idealtipo ofrece un paquete completo de servicios que son provistos de forma gratuita al momento de ser utilizados, justamente porque su financiamiento proviene de impuestos generales; dicha provisión es mayoritariamente de carácter público; y finalmente las relaciones existentes entre prestadores, financiadores e incluso usuarios, se da por la vía jerárquica (Schmid et al, 2010). Continuando con la caracterización de este sistema, la relación entre financiador y proveedor se da 16 generalmente dentro del ámbito público, al interior de una misma institución. Esto podría darse por ejemplo cuando dos direcciones de un mismo ministerio son las encargadas de estas funciones. En estos casos, se habla de integración de funciones (Freire, 2006). En segundo lugar, los sistemas de seguro social o Bismarckiano basan la cobertura en la pertenencia de las personas al mercado laboral, lo que determina que en líneas generales se tienda a ofrecer esquemas de aseguramiento diferenciales a cada grupo ocupacional, como los empleados públicos u otros colectivos profesionales como los escribanos. Es por eso que el financiamiento del sistema se ordena fundamentalmente a partir de las contribuciones trabajadores y empleadores a la seguridad social. En relación a la provisión, la misma se organiza de la siguiente manera: la atención hospitalaria es brindada tanto por instituciones públicas como por privadas sin fines de lucro; mientras que el resto de la atención – primaria sobre todo – se encuentra a cargo de clínicas privadas con fines de lucro. En términos de regulación, la misma se organiza en clave corporativa, a partir de la negociación entre los fondos de enfermedad y las asociaciones de proveedores (Rothgang et al, 2005 en Schmid et al, 2010). Esto determina que la relación entre proveedor y financiador adquiere la forma de “contratación”, y se caracteriza por la compra de quien posee los recursos económicos – los organismos públicos responsables – de los servicios sanitarios necesarios para una cobertura aceptable. En este caso, el vínculo por excelencia entre financiador y proveedor es el contrato, que mantiene claramente diferenciada a ambas funciones (Freire, 2006). Como tercer tipo de sistemas de salud, aparecen los denominados “Sistemas de aseguramiento privado” o PHI por su sigla en inglés. Naturalmente, estos sistemas se caracterizan por el predominio de los actores privados por sobre el resto, y la competencia es el principal mecanismo de regulación del sistema. A diferencia de los otros esquemas, el aseguramiento no es obligatorio, así como tampoco lo es la aceptación de los seguros de aquellos interesados en afiliarse. Cada empresa posee la libertad de ofrecer diferentes paquetes de prestaciones, de acuerdo a la capacidad de pago de cada persona o familia. En este mismo sentido, el vínculo entre los médicos y los prestadores también se basa esencialmente en el contrato, donde los primeros son independientes de fijar las tarifas que crean necesarias (Schmid et al, 2010). Claramente, las potencialidades de este sistema se encuentran en su capacidad de respuesta a las demandas de las personas aseguradas, y de aportar una gran variedad de opciones disponibles para las necesidades diversas de cada usuario. Como contrapartida, los problemas asociados a esta configuración son aquellos vinculados a la existencia de fallas de mercado, como son principalmente las asimetrías de información, que generan entre otras cosas una sobre utilización de los recursos 17 disponibles, además de tender a fomentar procesos de selección adversa, con un gran impacto sobre la equidad del sistema. Es como consecuencia de estos problemas que los sistemas de aseguramiento privados son en líneas generales los que más gasto tienen, pero con el agravante de que dicho esfuerzo presupuestal no se condice con la eficiencia del mismo debido a dos factores: por un lado, son los sistemas que en promedio presentan mayores costos administrativos, como consecuencia del gran aparato publicitario que tienen que montar para captar más afiliados. Pero también, la libertad de ajustar los precios según perfil – selección de riesgos – determina que sean justamente quienes más y mejor atención necesitan – las personas pobres y las más enfermas – vean imposibilitado hacerse cargo de costos tan grandes. Para lograr atenuar estos puntos conflictivos, las reformas que se han ido implementando en estos contextos han presentado dos particularidades: la introducción de nuevas instancias de control jerárquico sobre los procesos presupuestarios fundamentalmente, aunque también vinculados a la regulación de ciertas cuestiones como la selección de riesgos; y por otro lado, cierta tendencia hacia fórmulas más colectivas de financiamiento y aseguramiento, ya sea mediante la creación de seguros sociales del estilo bismarckiano, o a través del aumento de los impuestos directos como en los esquemas de sistemas nacionales (Schmid et al, 2010). Cuadro 4. Características de los modelos Bismarck y Beveridge de atención sanitaria Modelo Bismarck Atención Primaria No existe como algo separado del resto de la atención Vínculo laboral de los médicos Autónomos. Muchas veces cobran por acto médico Proveedores Libertad de elección para el usuario Modelo Beveridge Muy desarrollada (puerta de entrada a los servicios) Contratados directa o indirectamente por la Administración Sanitaria Mayoritariamente las entidades son de carácter público Gran diversidad (privadas, del tercer sector, con ánimo de lucro, sin ánimos de lucro, etc.) Mucha debido a la variedad de Se le asigna un centro de atención organizaciones y a la no organización primaria y un hospital general de territorial de los servicios acuerdo a su residencia Fuente: Elaboración propia en base a Freire (2003) En relación al rendimiento de estos sistemas, y los desafíos que han enfrentado en las últimas décadas, los SNS han sido los que mejor se han adaptado a los problemas asociados a la contención de costos en contextos de austeridad y recortes, debido principalmente al hecho de que su funcionamiento es financiado vía presupuesto, reduciendo los márgenes de expansión del gasto. El correlato de esta situación es el mal funcionamiento de algunos sectores del sistema, como las largas listas de espera de algunas especialidades, escaso margen de respuesta ante nuevos desafíos, insuficiente inversión en cuestiones como la infraestructura, y baja productividad de 18 los proveedores (Schmid et al, 2010). Todas estas críticas o aspectos problemáticos se ajustan bastante a los cuestionamientos que ha recibido históricamente la burocracia de tipo weberiano. Como contrapartida, la experiencia en los casos de sistemas de aseguramiento muestra que prácticamente no se producen grandes problemas con las listas de espera debida justamente a la posibilidad de movilidad que tienen los usuarios de los servicios, que les permite optar por aquellas instituciones que le ofrezcan una atención más ágil. Como contrapartida, una configuración de este estilo, donde las instituciones proveedoras se ven obligadas a competir por los ciudadanos y sus recursos, van a determinar que comparativamente el financiamiento de este modelo va a ser bastante más caro que los SNS y pueden llegar a tener un impacto directo sobre la equidad en el acceso a los servicios. La deficiencia más importante de los sistemas de seguro social es sin lugar a dudas el deterioro de la base financiera del mismo, lo que sin lugar a dudas introduce grandes presiones a quienes gobiernan el sistema, debido a que la solución o no de este punto pone en juego la sustentabilidad del mismo. Entre otros factores, el fin de la era del pleno empleo, sumado al hecho de que el nuevo marco de competencia global dificulta el incremento de las contribuciones de los salarios, complican de sobremanera la continuidad del esquema original. Es por eso que algunas de las soluciones ensayadas en países como Francia y Alemania, hayan pasado por la incorporación de impuestos generales que reducen el peso contributivo de los salarios (Schmid et al, 2010). Pero para complejizar un poco más la cuestión, tampoco se puede considerar acríticamente a los ejemplos concretos de estas categorías como homogéneos, ya que aquí también se pueden encontrar diferencias importantes, particularmente con los vínculos laborales de sus médicos. En este sentido, dentro de los SNS se puede al menos realizar una distinción no menor entre aquellos países como Gran Bretaña donde, a pesar de ser funcionarios públicos, los trabajadores del sector poseen un estatus laboral diferente y casi en su totalidad equiparable al de los empleados del sector privado; y casos como el de España, donde a pesar de que en los últimos años la situación viene diversificándose cada vez más; los funcionarios de la sanidad mantienen en líneas generales un estatuto profesional con una matriz más cercana a los modelos weberianos. A la hora de reseñar los cambios y reformas producidos en los diferentes sistemas de salud en el mundo, los estudios en líneas generales oscilan entre aquellos que postulan una tendencia importante hacia la convergencia, mientras que otros, por el contrario, se concentran en presentar las diferencias y matices presentes en cada caso. De cualquier manera, cualquiera de los dos enfoques reconoce la necesidad de tener en cuenta la heterogeneidad de los contextos en los cuales se enmarcan las reformas, ya 19 que los mismos determinarán una economía política totalmente diferente para cada caso. Así por ejemplo, la hipótesis de este esquema es que ante un mismo desafío – universalizar la cobertura, contener los costos o buscar mayor eficiencia en la utilización de los recursos disponibles – cada sistema ensayará respuestas diferentes, pero eventualmente alcanzará resultados similares. Retomando las tres dimensiones básicas – financiamiento, provisión y regulación – el repaso de las reformas de los últimos años parece evidenciar ciertas tendencias particulares a cada sistema. En el caso de los SNS, los cambios han tendido a la introducción, más o menos radical, de alternativas de mercado, que tornen más eficiente el accionar del sistema. Esto se advierte fundamentalmente en relación al incremento del componente privado del financiamiento, y a la privatización – en alguna de sus múltiples versiones – de ciertos puntos de la provisión (Schmid et al, 2010). Además, se ha tendido en la mayoría de los casos a dotar de mayores grados de autonomía de gestión a los hospitales, como un intento de revertir los problemas reseñados. El correlato de estos movimientos ha sido el aumento o el refuerzo de los mecanismos jerárquicos de regulación por parte de las autoridades estatales. De alguna manera, este último punto parece reforzar la idea de que, a pesar de las tendencias a la convergencia, los sistemas de salud parecen reformarse en clave de ajuste o recalibramiento, pero manteniendo, e incluso reforzando sus rasgos vitales, como es en este caso el predominio del sector público en el funcionamiento general del sistema. Pero la privatización se ha erigido como una respuesta global, sobre todo durante los años noventa, por lo que también fue utilizada en países con sistemas de seguro social. En este caso, en la mayoría de los casos la opción adoptada fue la privatización de hospitales públicos, bajo el argumento de que los mismos debían ser mucho más responsables en relación a los resultados financieros de su accionar. Pero también se tomaron medidas que terminan oficiando como privatizaciones encubiertas, entendido como el aumento de la actividad o gasto privado en relación al subcomponente público. Este es el caso de las reorientaciones generales del sistema desde los hospitales – en su mayoría públicos – hacia las clínicas privadas de atención extrahospitalaria (Schmid et al, 2010). Finalmente, desde el lado de la regulación del sistema, el sistema de autorregulación entre actores ha tendido a ser sustituido por un mayor involucramiento de las autoridades estatales, o en su defecto por incentivos a la competencia entre prestadores. Esto se debió en particular, a la tendencia al aumento sostenido de los costos del sistema producidos gracias al acuerdo corporativo. En contextos de austeridad permanente como los que se viven actualmente, la contención de costos se torna un eje sustantivo de reforma. En aquellos casos en los que se optó por medidas 20 más orientadas al mercado, el rol de las autoridades sanitarias fue el de promover instrumentos que lograran reducir los efectos sobre la inequidad y el descreme que genera la privatización de la atención. Por otra parte, como una segunda tipología complementaria, parece pertinente considerar el trabajo de Wendt et al (2009) en el que, si bien se desarrolla una clasificación para los sistemas de salud europeos, aporta elementos importantes sobre cuestiones centrales de esta investigación: clasifica a los sistemas de salud a partir del rol que desempeñan los tres actores centrales de este proceso (Estado, sociedad civil y mercado) en el cumplimiento de las tres funciones esenciales de cualquier sistema sanitario (financiamiento, provisión y regulación). Así, la provisión puede ser tanto pública como privada, y a su vez esta puede ser con o sin fines de lucro; la regulación puede venir directamente desde el Estado, consistir en una autorregulación social, o por mecanismos de mercado aunque preservando el control en última instancia del Estado; mientras que el financiamiento puede venir de impuestos, de seguros sociales o de contribuciones directas de los privados (Wendt et al, 2009). El cruce de estas variables otorga una tipología compuesta por 27 categorías correspondientes a los siguientes criterios: tres categorías responden a los “idealestipo” denominados Estatales, Societales y Privados. A su vez, dentro de cada ideal-tipo existen seis sistemas de tipo mixto con predominio de los arreglos clásicos de dicho ideal. Finalmente, la tipología incluye seis sistemas mixtos puros, en los que no se encuentra ningún tipo de uniformidad e incluso podrían ser eliminados de la tipología ya que no existen casos específicos que se encuentren allí. En el Cuadro 5 se puede observar este esquema. Cuadro 5. Clasificación de los Sistemas de Salud de acuerdo a participación del Estado, el mercado y la sociedad civil en las funciones de Regulación, Financiamiento y Provisión Actor central en las principales dimensiones de los Sistemas de Salud Tipo de Sistema de atención sanitaria Tipo ideal: Sistema Estatal de Salud Sistemas mixtos con predominio del Estado Tipo ideal: Sistema Societal de Salud Sistemas mixtos con predominio de las organizaciones sociales Tipo ideal: Sistema Privado de Salud Sistemas mixtos con predominio del sector privado Regulación Financiamiento Provisión Estado Estado Estado Aquí se encuentran todos los sistemas de salud que presenten al Estado como agente principal en al menos dos de estas dimensiones. Organizaciones Sociales Organizaciones Sociales Organizaciones Sociales o Comunitarias o Comunitarias o Comunitarias Aquí se encuentran todos los sistemas de salud que presenten a las Organizaciones Sociales o Comunitarias como agentes principales en al menos dos de estas dimensiones. Actores Privados Actores Privados Actores Privados Aquí se encuentran todos los sistemas de salud que presenten a las empresas privadas como agentes principales en al menos dos de estas dimensiones. Fuente: Elaboración propia en base a Wendt et al (2009) 21 Esta tipología permite, esencialmente, colocar a los casos en estudio dentro de un continuo, para a partir de allí, poder determinar la orientación que van tomando las distintas transformaciones de un sistema de salud a lo largo de un período determinado de tiempo, como ocurre con el caso uruguayo en este trabajo. En este sentido, parece atractiva la idea propuesta por los autores de vincular a los diferentes tipos de cambio dentro de la clasificación con los niveles de cambio institucional de primer, segundo y tercer orden manejados por Peter Hall (1990). Una reforma determinada será considerada como un “cambio de sistema” o de paradigma, cuando el sistema de salud analizado pasa de los dominios de un tipo ideal a otro. En cambio será considerado un “cambio interno” – o cambio de segundo orden – aquel que presenta cambios en una de las dimensiones de análisis pero dicho cambio no logra alterar el peso del actor relevante. Por último, los “cambios internos de niveles” son aquellos que producen transformaciones dentro de las distintas dimensiones pero que no logran cambiar efectivamente el sentido de las mismas. En definitiva, son ajustes de corte administrativo u operacional. Al repasar los diferentes sistemas de salud a partir de esta tipología, se puede advertir que no aparecen casos claramente asociados al tipo ideal de sistemas societales, ya que incluso algunos casos como el alemán presentan un predominio claro del Estado en materia regulatoria. No obstante, el sistema alemán es el más cercano a dicha lógica. Por el lado de los sistemas privados, el caso paradigmático es Estados Unidos, que si bien ha procesado algunos cambios que por ejemplo han consolidado un mayor peso de fuentes públicas en el financiamiento, los mismos no alteraron la lógica del sistema. Finalmente, entre los casos más estatistas, asociados a los sistemas de tipo NHS, destacan el caso inglés y los países nórdicos. Nuevamente, al observar las dimensiones planteadas se puede observar para el caso inglés por ejemplo, que a pesar de la introducción de cuasi mercados al interior del sector público, estas modificaciones no alteraron el virtual monopolio público de la provisión, e incluso reforzaron las capacidades regulatorias (Wendt et al, 2009). A continuación, se procederá a revisar las principales transformaciones procesadas durante las últimas décadas en estos tres casos ideal-tipo (Alemania, Estados Unidos e Inglaterra) con la intención de aportar elementos de análisis comparados que permitan una mejor comprensión, y por qué no comparabilidad, del proceso de reforma sectorial que vive Uruguay a partir de la creación del SNIS. 22 IV. Sistemas de salud en el mundo: principales características de los sistemas alemán, estadounidense e inglés IV.1- Alemania IV.1.1- Cobertura y financiamiento Enmarcado en el modelo bismarckiano, el denominado Seguro Sanitario Estatutario alemán (Statututory Health Insurance - SHI) puede considerarse el primer sistema de seguridad social en el mundo, habiéndose instaurado con la aprobación de la Ley de Seguro Sanitario de los Trabajadores en 1883. En sus comienzos, el principal objetivo de este seguro estaba orientado a garantizar un ingreso mínimo a los trabajadores, ante pérdidas ocasionada por motivos de enfermedad, maternidad o defunción. Sin embargo, con el devenir del tiempo la financiación de la asistencia en salud pasó a consagrarse como la función más importante de este seguro (Velasco Garrido y Busse, 2004: 58). Para el 2010, aproximadamente el 85% de la población alemana está cubierta por el SHI, en tanto cerca del 10% (mayoritariamente integrado por empleados públicos y trabajadores independientes) está cubierta por seguros de salud privados9. El resto de la población (funcionarios militares y policiales, entre otros) se encuentra contemplada en el marco de regímenes especiales de aseguramiento. Los ciudadanos trabajadores activos o pasivos que perciben un ingreso anual por debajo del equivalente a USD 70 mil dólares (cifra aproximada con fecha 2011), así como también sus correspondientes familiares dependientes (cónyuges sin ingresos e hijos) están cubiertos de forma obligatoria y libre de pago por el SHI (The Commonwealth Fund, 2011: 57). Mientras la afiliación a uno de los múltiples fondos del SHI es imperativa para esos colectivos suscritos a la seguridad social – siendo la elección del seguro en particular, decisión libre de cada afiliado – los individuos que superan el umbral de ingresos mencionado pueden, o bien optar por el esquema público, o contratar un seguro sanitario privado. El 75% de los alemanes con altos ingresos eligen la primera opción. El amplio paquete de beneficios que suministra el SHI está estipulado por ley, y prevé la cobertura sanitaria primaria, incluyendo servicios preventivos, atención ambulatoria y hospitalaria, atención en salud mental, en odontología, órdenes para medicamentos, cuidados de rehabilitación. En 1995 los cuidados sanitarios de largo plazo pasaron a estar incluidos en el marco de un esquema también obligatorio, pero separado de los 9 Paris, Devaux y Wei (2010: 8) ubican esta cifra en el 15% de la población alemana. 23 demás seguros y a diferencia de los otros seguros de salud, los beneficios son fijados por una Junta Médica del SHI (SHI Medical Review Board) que evalúa las necesidades individuales de los pacientes en cuestión. Por otra parte, si bien el SHI ya preveía bajos niveles de costos compartidos para algunas provisiones (fundamentalmente para medicamentos y cuidado dental) la reforma implementada a partir de 2004 ha introducido el sistema de copagos a partir de los 18 años de edad, fundamentalmente para la atención ambulatoria con médicos de medicina general, especialistas y odontólogos, así como también para ciertas internaciones hospitalarias y estadías de rehabilitación (luego de los veintiocho días anuales), y para prescripciones de medicamentos10. Hacia el año 2011 se encontraban operando en Alemania, bajo un régimen de competencia, unos 154 seguros de enfermedad (The Commonwealth Fund 2011: 58). Dichos seguros son entidades no gubernamentales, de carácter autónomo y sin fines de lucro, reguladas por ley. Los fondos recaudan sus ingresos a partir de las contribuciones obligatorias que realizan trabajadores (o pensionistas) y empleadores. Aquellos con ingresos anuales por debajo de los USD 62.542, están exonerados de tal contribución. Por su parte, la población desempleada, aporta en proporción a su seguro de desempleo, quedando a cargo del gobierno el aporte de una prima fija per cápita por aquellos que se han encontrado desempleados por un largo plazo. Ahora bien, aun cuando los fondos de enfermedad continúan recolectando las contribuciones, a partir de la reforma impulsada en 2006 y puesta en práctica desde 2009 -y aprobada como ley a nivel federal en 2011- todos los aportes han pasado a estar centralizados en un fondo nacional, junto con subsidios impositivos aportados por el gobierno federal para cubrir, fundamentalmente, la atención de la población infantil. Dicho fondo está encargado de reasignar recursos a cada seguro de enfermedad, en función de una fórmula de cápita ajustada por riesgo de edad, sexo y por un listado de enfermedades graves o crónicas. Respecto a los Seguros de Salud Privados (Private Health Insurance - PHI) estas entidades con fines de lucro pagan una prima de riesgo separada de los familiares dependientes. El gobierno regula estos PHI con miras a evitar grandes aumentos en las primas en la población más envejecida y en aquella que vea menguada sus ingresos. Desde 2009 se ha solicitado los PHI que se acoplen al esquema de riesgos (separado del SHI) para así poder ofrecer un seguro básico a la población en condición de enfermedad más delicada. Además de desempeñar un rol sustitutivo -al cubrir a un porcentaje de la población no afiliada a ningún seguro del SHI-, los PHI también 10 Generalmente, los costos compartidos se limitan a un 2% del ingreso de los hogares que tienen que hacer frente a ellos. En el caso de pacientes con enfermedades crónicas, dicho umbral se posiciona en el 1% de sus ingresos anuales. 24 cumplen un papel complementario al cubrir algunos beneficios menores no contemplados por el SHI -habitaciones especiales para la internación –individuales o dobles- y ciertos copagos -particularmente para la salud bucal-. Para 2009, el SHI representaba el 57,8% del gasto total en salud, en tanto todas las fuentes públicas combinadas constituían el 77% de dicho gasto. Los PHI, por su parte, significaban el 9,3% del gasto total en salud. En tanto, los gastos asumidos por los individuos -concentrados primordialmente en gastos farmacéuticos y en casas de salud destinadas a los cuidados de larga duración-, configuraba el 13,5% (The Commonwealth Fund, 2011: 58-59). IV.1.2- Modelo de atención El SHI puede ser caracterizado como un sistema predominantemente basado en la regulación y el financiamiento de la seguridad social, con una creciente participación de los seguros privados en la provisión de la atención sanitaria, rasgos que llevan a Wendt et al (2009: 83, 86) a rotularlo como un sistema mixto de base societal. De hecho, los distintos niveles del gobierno alemán no juegan un rol directo en la provisión de cuidados sanitarios a la población. El Estado, sin embargo, es propietario de la mayoría de los hospitales universitarios, y las municipalidades son dueñas de cerca de la mitad de las camas de hospitales. Desde antaño, el Estado Alemán delegó una gran parte de la organización y regulación del sistema de salud en los propios fondos de enfermedad, y en las asociaciones corporativas de profesionales médicos encargadas de proveer los servicios sanitarios de forma auto-gestionada (Velasco Garrido y Busse, 2004: 59; The Commonwealth Fund, 2011: 59). Los médicos de medicina general, los de familia y los especialistas que trabajan a nivel ambulatorio deben integrar, por ley, las asociaciones regionales que negocian la firma de contratos con los fondos de salud, y que fungen como intermediarias financieras. Estos profesionales de la salud, empero –y a diferencia de los médicos que se desempeñan en hospitales-, también pueden ejercer la medicina de forma particular. Despegándose de otros sistemas sanitarios, en el SHI alemán los médicos del primer nivel de atención no cumplen un rol formal de médico de cabecera o gate-keeper. No obstante, desde el año 2004, los seguros de enfermedad deben ofrecer a sus afiliados la posibilidad de adherir a un modelo de atención respaldado en el médico de familia lo que en ciertos fondos de enfermedad se ha traducido en la exoneración de copagos para medicamentos, si éstos son recetados por el médico de familia-. Los servicios fuera del horario de atención se organizan a partir de asociaciones regionales de médicos, de forma tal de asegurar la provisión sanitaria las veinticuatro horas del día. También existe una red de servicios de emergencia que funciona en la órbita de las municipalidades. 25 Los individuos son libres de elegir los médicos con los que quieren atenderse de forma ambulatoria y el hospital en el que quieren internarse de ser esto necesario. La mayoría de los hospitales, no sólo los públicos, sino también buena parte de los privados (que reúnen la sexta parte de las plazas para camas) son sin fines de lucro. Independientemente de su carácter de público o privado, los hospitales cuentan con staffs de médicos asalariados. IV.1.3- Modelo de gestión El Federal Joint Committee (G-BA) creado en el año 2004, es la entidad no gubernamental encargada de la regulación del sistema por antonomasia. Este cuerpo integrado por las asociaciones federales que nuclean fondos de enfermedad, médicos y odontólogos del SHI, hospitales y neutrales, está habilitado por ley para definir cuáles servicios deben ser cubiertos los fondos de enfermedad y para determinar, cuáles estándares de calidad deben ser alcanzados. Efectivamente, la legislación en general y el G-BA se encargan de definir indicadores de gestión para todos los prestadores de servicios sanitarios. Ahora bien, aún cuando han sido creadas varias asociaciones y entidades destinadas a asegurar a los pacientes y la calidad de la atención sanitaria que reciben, por el momento no existe ninguna agencia nacional dedicada a dicha labor. Uno de los cambios más relevantes producido en los últimos años en el sistema sanitario alemán ha sido la introducción de la competencia entre los distintos seguros de salud, combinado con la libertad de elección de los beneficiarios, como instrumento destinado a optimizar la eficiencia del sistema. A partir de ello, se ha procesado una reestructura interna, desde un esquema burocrático-corporativista, hacia uno más orientado hacia el mercado. No obstante, esta transformación se encuadra en la continuidad de la firme presencia reguladora del Estado, con lo cual el modelo de autogestión corporativa sigue erigiéndose como una constante del sistema germánico de salud, en sintonía con su largo legado histórico (Klenk, Weyrauch y Haarman 2008: 31-32). IV.2- Estados Unidos IV.2.1- Cobertura y financiamiento A diferencia de la gran mayoría de los países industrializados, en Estados Unidos, el sistema de salud no proporciona cobertura universal, existiendo importantes disparidades entre la población en el acceso y la calidad de los servicios sanitarios. Basado en seguros que ofrecen una cobertura altamente fragmentada, y cuya provisión está a cargo de múltiples organizaciones públicas y privadas, hacia 2010, el sistema estadounidense convivía con cerca de 50 millones de personas no aseguradas 26 (el 16% de la población) (The Commonwealth Fund 2011: 113), cifra que ascendía a 80 millones si se contabilizaban también a aquellos residentes “sub-asegurados”; personas cuyo seguro no cubre gastos médicos elevados (Squires 2012: 10). Hacia el año 2010, el 56% de los residentes estadounidenses poseía una cobertura primaria proveniente de seguros privados, estando este porcentaje compuesto por un 51% de usuarios amparados a través de sus empleos -con una financiación compartida entre patrones y trabajadores-, y un 5% de pacientes que contrataban el seguro de forma directa. En tanto, el 27% de los estadounidenses se encontraban contemplados en programas públicos: 14% a través del programa de seguro social federal denominado Medicare -destinado a adultos mayores de 65 años en adelante, y a personas discapacitadas-; 12% a través del programa del Estado federal Medicaid seguro orientado a la población de bajos recursos-, y 1% a través de programas militares de cuidados sanitarios. Los niños pertenecientes a contextos de menguados ingresos, tienen a su disposición, a nivel del Estado federal, de un programa de seguros sanitarios para la infancia -CHIP por su sigla en inglés-, que en algunos estados funciona como una extensión de Medicaid. El CHIP ha protagonizado una expansión desde 2009, y hacia 2010 alcanzaba a una población de 7,7 millones de niños (The Commonwealth Fund 2011: 113). Algunos individuos están cubiertos por ambos tipos de seguros, públicos y privados. Los beneficios ofrecidos por cada seguro varían, pero por lo general incluyen atención ambulatoria y hospitalaria. Asimismo, pueden llegar a incluir servicios médicos preventivos, salud mental, fisioterapia, prescripciones para medicamentos, cuidados odontológicos y de optometría. Desde 2006, Medicare ofrece recetas para medicamentos mediante un programa suplementario, y desde 2011, dicho programa eliminó los costos compartidos para los cuidados preventivos. Asimismo, provee servicios de hospicios. En tanto, Medicaid, dependiendo de los diferentes estados, provee de una cobertura más extensiva de servicios de casas residenciales de salud, servicios de enfermería a domicilio y cuidados de larga duración. A su vez, desde 2010, todos los seguros privados están mandatados a cubrir determinados servicios preventivos. Siendo administrado por el gobierno federal, Medicare está financiado a partir de una combinación de impuestos, primas y rentas generales federales. El programa Medicaid, por su parte, está administrado por los estados a partir de ciertos lineamientos federales. El gobierno federal asigna fondos a los estados para su financiación. Hacia 2011, tales fondos variaron entre el 50% y el 73,2% de los gastos estaduales para Medicaid. Los seguros privados, por su parte, están encarnados en más de 1200 compañías aseguradoras con y sin fines de lucro, y están reguladas a nivel estadual. Estudios señalan que el gasto en salud de los Estados Unidos es mayor al de cualquier otra nación industrializada en el mundo, ascendiendo hacia el año 2009 a 27 aproximadamente USD 8000 per cápita (The Commonwealth Fund, 2011: 117; Squires, 2012: 2). Sin embargo, el gasto público en el área sanitaria representaba en 2009 casi la mitad de todo el gasto en salud, guarismo que en países como Inglaterra o Suecia, superaba el 80%. Paralelamente, los costos asumidos por los propios usuarios, mediante arreglos de costos compartidos y mediante pagos realizados directamente por los hogares, representaba el 12% del total de gasto en salud del país en 2009 (The Commonwealth Fund, 2011: 114). Aun así, el gasto público sanitario per cápita en Estados Unidos (USD 3.795) es mayor al de estos dos países, y al de varios otros países desarrollados (Squires 2012: 3). A su vez, el gasto en salud viene incrementándose, y el total del mismo alcanzó en 2009 el 17,4% del Producto Bruto Interno (PBI) (The Commonwealth Fund 2011: 117). Ahora bien, según estudios de The Commonwealth Fund (Squires, 2012: 2), el abultado gasto en salud de Estados Unidos no puede ser atribuido a ingresos más elevados, a una población más envejecida, o a un mayor uso de hospitales o médicos. Esta superioridad en el gasto respondería, en cambio, a altos precios y quizás también a un mayor acceso a tecnologías, y a los altos índices de obesidad de la población. A su vez, el importante gasto sanitario no tiene un correlato directo en altos niveles de calidad de los servicios, los cuales varían y no son ostensiblemente mayores que en otros países de la OCDE. Desde la perspectiva de Wendt et al (2009: 86), el sistema sanitario de Estados Unidos encuadraría dentro del tipo ideal de modelo privado. No obstante, aun cuando la literatura frecuentemente ha coincidido con tal caracterización, estos autores precisan que, debido a la relevancia de ciertas exoneraciones impositivas y al aumento de la financiación vía impuestos, particularmente en lo que refiere al programa Medicaid, el caso estadounidense podría rotularse como el de un modelo mixto de base privada. IV.2.2- Modelo de atención La mayoría de los médicos que trabajan de forma ambulatoria, están asentados en prácticas privadas, que suelen ser su propiedad individual o grupal. Asimismo, el grueso de los doctores que se desempeñan en cuidados primarios, lo hacen en pequeñas prácticas, con menos de cinco profesionales trabajando a tiempo completo. Estos médicos abocados a los cuidados del primer nivel de atención no tienen una función formal de gate-keepers en el sistema sanitario estadounidense. No obstante, tato el gobierno nacional como las empresas de seguros privados, están promoviendo varias iniciativas destinadas a generar el cambio desde el actual sistema focalizado en la atención con médicos especialistas, hacia uno enfocado en los cuidados primarios. El pago a los médicos resulta de la conjunción de varias modalidades (cuotas y contratos cubiertos por los planes privados, cuotas costeadas por los mayores programas públicos), siendo los pacientes asegurados generalmente responsables 28 directos por parte del pago de aquellos. Los residentes no asegurados, por su parte, en teoría, tienen que hacerse cargo del total del pago a tales profesionales, aunque estos cargos suelen verse reducidos por ciertas acciones de beneficencia que varían según los proveedores sanitarios. Algunos médicos son empleados asalariados de los hospitales en los que están asentados, pero la gran mayoría recibe su pago a partir de tarifas en base a servicios prestados. Los hospitales pueden ser con o sin fines de lucro, o públicos. Están sustentados por varios métodos: pago por servicios, por viáticos, por admisiones, por cápitas. Los cuidados después de hora presentan una gran variación, aunque son prestados en gran medida a través de salas de emergencia. Los cuidados de larga duración, así como también los de salud mental, son proporcionados por una combinación de prestadores con fines de lucro y sin fines de lucro, y pagos según el tipo de proveedor. IV.2.3- Modelo de gestión Los centros para los servicios de Medicaid y Medicare (CMS por su sigla en inglés) se encargan de administrar el programa Medicare y la parte federal de Medicaid. Los seguros privados, por su parte, están regulados a nivel estadual. Por otra parte, el Instituto de Medicina, una organización independiente, sin fines de lucro, y que se desempeña fuera de la órbita gubernamental, funciona como asesor en materia de políticas públicas y del sector privado, con miras a mejorar la situación sanitaria del país. A su vez, el denominado National Quality Forum, una entidad también de carácter no gubernamental, trabaja en la promoción de mejores estándares de calidad a través del desarrollo e implementación de una estrategia nacional orientada a mediciones de calidad sanitaria y reportes públicos. Otra organización no gubernamental e independiente, la llamada Joint Commission, acredita a más de 15.000 organizaciones de cuidados sanitarios, desde hospitales para cuidados primarios a centros para cuidados de larga duración y laboratorios. El National Committee for Quality Assurance (NCQA por su sigla en inglés), en tanto, es el principal órgano de acreditación de los planes de los seguros privados. Cada año, todas las organizaciones acreditadas deben cumplir con más de sesenta estándares de calidad y dar cuenta de su desempeño en cerca de cuarenta áreas. Los programas de pago por performance están desplegándose, tanto por Medicare, como por la mayoría de los proveedores de seguros privados. En esta misma línea, Medicaid, Medicare y varios prestadores privados están explorando formas de incentivar, a través del pago, mejores niveles de calidad y eficiencia en los servicios de salud. La reforma del sistema sanitario fue un tema largamente postergado por el sistema político estadounidense. Tras la asunción de Barack Obama a la Presidencia del país, se han concretado una serie de cambios de significancia., al tiempo que la reforma sigue 29 en proceso. Hacia 2010, se aprobaron dos normativas federales a este respecto: la Patient Protection and Affordable Care Act(PPACA por su sigla en inglés) y la Health Care Reconciliation Act of 2010, que introdujo enmiendas a la norma anterior. ¿Qué cambios implicaron estas normativas? Dos líneas. IV.3- Inglaterra IV.3.1- Cobertura y financiamiento Desde su establecimiento en 1948, el Servicio Nacional de Salud británico (National Health Service - NHS), fundado en el esquema Beveridge y financiado fundamentalmente a través de los impuestos nacionales generales -75% aproximadamente- e impuestos a los empleadores y trabajadores (mediante los denominados National Insurance Contributions - NICs) -20%-, provee atención universal en salud. El grueso de los servicios de salud en el país son provistos con fondos públicos, aunque un 12% de la población está cubierta por seguros de salud voluntarios (PMI por su sigla en inglés) (Boyle, 2011: 24). Si bien el espectro de cobertura del NHS no está definido con exactitud de forma estatutaria, en la práctica, el mismo suministra servicios a todos los residentes de Inglaterra en las áreas de medicina preventiva, atención primaria, cuidados ambulatorios y hospitalarios, atención con médicos de medicina general y especialistas, servicios en salud bucal, salud mental, cuidados paliativos, cuidados de larga duración, rehabilitación y atención para pacientes con problemas de aprendizajes entre otros servicios. Algunos servicios, como las órdenes para medicamentos y tratamientos odontológicos incluyen un arreglo de costo compartido, pero los cuidados primarios con especialistas y la atención hospitalaria son gratuitos al punto de ingreso. Asimismo, determinados grupos de pacientes están exonerados de los copagos para medicamentos: niños y adolescentes menores de 16 años de edad; estudiantes menores de 18; personas mayores de 60; mujeres embarazadas; personas con bajos ingresos; pacientes con discapacidad, o enfermedades crónicas o dilatadas en el tiempo. A su vez, sectores de la población como jóvenes de menguados recursos o pacientes con un alto consumo de medicamentos, perciben subsidios para los copagos referidos a drogas o cuidados oftalmológicos. Hacia el año 2009, aproximadamente el 10% del PBI en Inglaterra fue asignado a los servicios de salud, percibiendo el NHS el 84% de este gasto público (The Commonwealth Fund, 2011: 38). Los recursos públicos que financian el servicio de salud son recaudados por el gobierno central y asignados al Departamento de Salud que a su vez se encarga de reasignarlos. 30 El sistema público de cobertura sanitaria consiste en organizaciones que suministran servicios de salud -establecimientos hospitalarios, médicos de medicina general, proveedores independientes- y organizaciones que contratan dichos servicios fundamentalmente a través de fideicomisos de cuidados primarios: los llamados Primary Care Trusts – PCTs, que cubren áreas geográficas definidas-. Anualmente, el Departamento de Salud asigna alrededor del 80% del total del presupuesto del NHS a los PCTs a partir del cálculo de una cápita ponderada. Estos fideicomisos son los responsables de contratar servicios primarios y hospitalarios a los múltiples proveedores públicos, pudiendo también contratar servicios con los proveedores voluntarios privados. Hacia el año 1999 se procesaron importantes cambios en la modalidad con la que los PCT pagan por los servicios de salud contratados, especialmente en el sector hospitalario, adoptándose para el bienio 2003-2004, un sistema de pago por resultados (Payment by Results - PbR). Paralelamente, se realizaron significativas transformaciones en el sistema de pago de los médicos generales, especialistas y consultantes, a partir de la incorporación de bonos por el cumplimiento de metas específicas. En el marco de una ola de reformas previstas a estar finalizadas hacia el año 2014, las autoridades sanitarias han anunciado que para el 31 de marzo de 2013, los PCT serán abolidos y reemplazados por la instalación de un nuevo Consejo Ejecutivo (NHS Commissioning Board) que será independiente del Departamento de Salud. IV.3.2- Modelo de atención Los cuidados sanitarios primarios son provistos a través de médicos generales que tienen listas de pacientes registrados. Estos médicos suelen ser el primer punto de contacto con los pacientes, quienes a su vez, no disponen de demasiada flexibilidad para optar con qué médico registrarse. La mayoría de los médicos generales tienen contratos privados y operan bajo un contrato nacional, siendo sus haberes pagos por los PCT mediante la combinación de salario, cápita y una tarifa por servicios. Cada vez más, los médicos generales se desempeñan en prácticas con varios socios, empleando un staff de enfermeros y otros profesionales, con salas de consulta para especialistas visitantes. Un nuevo tipo de contrato con los médicos generales implementado desde el año 2004, incorporó una serie de incentivos financieros en pos de mejorar los estándares de calidad. A partir de un sistema de puntos (que determinan parte de la remuneración del médico), los doctores de medicina general son estimulados a optimizar la organización de su consulta, llevar registros de enfermedades y afecciones apreciadas en sus pacientes, y mejorar el servicio brindado en general a los mismos. Respecto a los cuidados ambulatorios con especialistas, los médicos generales ofician como gate-keepers para el contacto con los especialistas en los hospitales. 31 Actualmente se está implementando la posibilidad de que los pacientes puedan escoger con cuál especialista atenderse, aunque al 2011, esto aún no se había concretado. Los médicos especialistas perciben un salario de mano de los hospitales del NHS, lo cual no significa que practiquen también en el ámbito privado, complementando así sus haberes. Los cuidados de urgencia, fuera del horario habitual de atención, caen bajo la responsabilidad de los PTC, quienes efectivizan dicho servicio a través de cooperativas de médicos generales o compañías privadas. A su vez, los casos de accidentes y afecciones de urgencia de mayor entidad son abordados en los departamentos de emergencia de los hospitales, existiendo también la consulta telefónica al NSH durante las veinticuatro horas del día. Los hospitales se organizan, o bien como fondos del NHS, responsables del Departamento de Salud, o bien como fideicomisos, lo que les significa mayor libertad y autonomía de los fondos del NHS. Desde el año 2004, la mayor parte de los hospitales ha adherido a esta última modalidad. Los fideicomisos cuentan un más fácil acceso a capitales de financiación, y concomitantemente pueden acumular excedentes o permitirse cierto déficit, al menos temporalmente. El sector privado ha aumentado su participación en materia hospitalaria, sin embargo, los centros privados aún tienen un peso muy menor. IV.3.3- Modelo de gestión La legislación y definición de los lineamientos y estrategias de la política sanitaria en general es responsabilidad del Parlamento inglés y del Departamento de Salud del Ministerio de Salud. El NSH está actualmente administrado a través de 10 autoridades sanitarias estratégicas regionales (Strategic Health Authorities - SHA) que dependen del Departamento de Salud. Tales autoridades tienen a su cargo la función de garantizar determinados niveles de calidad de los servicios sanitarios en sus respectivas localidades geográficas. Desde el año 2009, una comisión creada a nivel nacional para monitorear los niveles de calidad de los cuidados y regular a los proveedores de los servicios -la llamada Care Quality Commission – CQC, establecida en el marco de una serie de reformas implementadas hacia el año 2000- tiene asignada la responsabilidad de regular los cuidados en salud y cuidados sociales para adultos en todo el país. Así, la QCQ regula al NHS, a sus autoridades locales, al sector sanitario privado y al voluntario. Todos los proveedores de servicios sanitarios y de cuidados deben registrarse en dicha entidad 32 de carácter no gubernamental para que esta pueda llevar adelante las correspondientes tareas de inspección y seguimiento11. A partir de abril de 2013, junto con la eliminación de los PTC, se abolirán también las SHA. El nuevo esquema planteado por estas reformas, de espíritu orientado hacia el mercado, apunta a extender el rol de las autoridades locales, constituyendo juntas a nivel local, con funciones de responsabilidad en el NSH. La novel NHS Commissioning Board que sustituirá a los PCT, tendrá la prerrogativa de asignar recursos a una serie de clinical commissioning groups (CCGs) locales. De hecho, una de las ideas fuerza de la reforma descansa en que la responsabilidad por los programas de salud pública sean transferidos a la órbita de las autoridades locales, aunque seguirán siendo parte del NHS. En el marco de estas transformaciones, para abril de 2013, se prevé, asimismo, la puesta en funcionamiento de una agencia ejecutiva del Departamento de Salud, la denominada Public Health England. Por otra parte, entre la serie de modificaciones que vienen procesándose en los últimos años y que culminarían hacia 2014, también se contempla que todos los fondos del NHS se conviertan en fideicomisos. La entidad independiente Monitor, actualmente a cargo de regular los fideicomisos, oficiará como responsable por la regulación económica de todos los proveedores de servicios de salud al NHS, compartiendo junto con la Commissioning Board el compromiso de fijar las tarifas del NHS. IV.4- Recapitulación de los casos internacionales La revisión de estos casos pretendió ilustrar las principales características de los modelos de sistemas de salud existentes, fundamentalmente en tres tipos polares del mundo desarrollado, así como también identificar algunos de los principales cambios que estos sistemas han experimentado en la última década. El objetivo de este ejercicio fue el de aportar evidencia que permita por un lado, contextualizar los diferentes cambios y desafíos que actualmente está viviendo Uruguay, demostrando que a pesar de las consideraciones sobre la excepcionalidad del caso uruguayo, en materia de atención y gestión sanitaria los mismos no difieren demasiado de lo que ocurre en el resto del mundo, incluso en contextos de mayor desarrollo relativo. Pero por otro lado, con estas presentaciones – fundamentalmente descriptivas – también se pretendió reforzar un argumento presentado en la discusión conceptual anterior: a pesar de compartir desafíos y presiones de reforma, e incluso adoptando 11 Otras entidades creadas a nivel nacional con miras a fijar y regular estándares de calidad nacionales, bajo similar figura que el CQC, son el National Institute for Health and Clinical Excellence - NICE (un instituto orientado a garantizar la excelencia de los servicios de salud); Monitor (una entidad independiente que regula los fideicomisos del NHS) y la Health Protection Agency - HPA (un cuerpo responsable de velar por la protección de la salud pública). 33 respuestas similares en algunos puntos, los formatos y profundidad de las transformaciones están tan permeadas por las variables domésticas -políticas e institucionales- de cada caso, que se torna muy difícil hablar de una tendencia a conformar sistemas híbridos de salud. Como fue establecido anteriormente, las instituciones y los conflictos de poder al interior de las mismas y sobre ellas, explican en buena medida esta situación. Si bien con excepción de Estados Unidos, todos los casos reseñados presentan una cobertura prácticamente universal, en general se puede percibir en todos ellos el aumento – a veces muy marginal pero aumento al fin – de la cantidad de personas afiliadas a esquemas privados de aseguramiento. Sin embargo, esta constatación esconde profundas diferencias, ya que por ejemplo, dicho crecimiento puede darse en un marco del mantenimiento de un fuerte componente público en el financiamiento del sistema, o por el contrario, puede implicar directamente una mayor presencia del mercado en el sistema. En relación a aquellos puntos que parecen orientarse a cierta convergencia, pueden mencionarse la presencia de copagos como moderadores del gasto, pero no como mecanismos financiadores; el aumento de la libertad de gestión por parte de los diferentes prestadores (hospitales y clínicas preventivas por ejemplo); y la promoción de una mayor libertad de elección por parte de los usuarios, tanto de los médicos como de los centros asistenciales. Como contrapartida, siguen percibiéndose marcadas diferencias en lo relativo a las formas en que los profesionales de la salud se vinculan con sus empleadores, mediante salarios, pagos por resultados, contratación, etc.; la naturaleza de los organismos encargados de llevar adelante la regulación y seguimiento de los diferentes actores del sistema, oscilando entre un predominio estatal claro, la intervención de organizaciones independientes sin fines de lucro, o directamente a partir del derecho privado y la competencia mercantil. 34 V. América Latina: oleadas de reforma Históricamente, si bien América Latina comparte con otras regiones del mundo una serie de problemas vinculados al sector salud, como por ejemplo el aumento constante de costos, producto de los avances tecnológicos, y una creciente presión desde los ciudadanos por obtener mejor calidad en la atención; presenta además otros problemas específicos, que la diferencia del resto: falta de cobertura y atención a importantes segmentos de la población y la enorme heterogeneidad entre regiones al interior de un mismo país. En este sentido, el acceso universal a la atención médica estaba lejos de ser un derecho social efectivo (Fleury, 2001). Esto ocurría, aunque claramente en menor medida, incluso en países con sistemas de protección social amplios e institucionalizados desde el punto de vista comparado como el uruguayo o el chileno. En este sentido, cabe resaltar nuevamente que existe una relación importante entre la cobertura del sistema de salud y la estructura general del régimen de protección social. Hacia comienzos de los años ochenta, en pleno auge de los cuestionamientos al rol del Estado en la provisión de bienestar y a los modelos de desarrollo keynesianos y desarrollistas, el sector salud no estuvo ajeno a los mismos. Existía un consenso generalizado entre diversos actores – políticos, técnicos, trabajadores del sector y usuarios – acerca de la necesidad de imprimir reformas en los sistemas de atención sanitaria existentes. A modo de síntesis se puede decir, siguiendo a Fleury (2001) que el sector salud en Latinoamérica se caracterizaba antes de estas reformas por: estratificación y/o exclusión de ciertos grupos de población; base financiera estrecha y frágil basada en los aportes salariales a la seguridad social; red muy concentrada de servicios; administración centralizada e ineficiente; orientación del sistema hacia la atención secundaria -hospitalaria- en vez de apoyarse en la medicina preventiva y la atención primaria; variado espectro de actores con fuertes intereses y capacidad de presión; y fragmentación institucional, que por ejemplo se advertía en la mayoría de los casos en una estructura de prestadores de servicios tripartita, compuesta por un subsector privado donde mayormente se atienden los sectores de mayores recursos, un sector de aseguramiento social utilizado fundamentalmente por los sectores de trabajadores formales, y finalmente un subsector público centrado en las personas de menores recursos y excluidos del mercado formal de trabajo. Se observa claramente cómo, además de los objetivos sociales de cobertura, equidad y calidad; la gran mayoría de los procesos de reforma iniciados en la década del ochenta que se impulsaron en la región tuvieron como objetivos prioritarios algunas cuestiones de corte económico que impactaron directamente en los objetivos sociales, muchas veces de forma contradictoria: a- mantener el equilibrio financiero del sistema, 35 evitando el aumento de costos del mismo; b- establecer un principio de equivalencia entre contribuciones y beneficios como incentivo para una mayor afiliación y pago de las contribuciones o impuestos; c- reemplazo total o parcial de los monopolios estatales o de seguros sociales por formatos de aseguramiento, financiamiento y provisión privados y asociados a procesos de descentralización y de separación de estas funciones de las de regulación que permanecen bajo responsabilidad estatal; ddesarrollo de mercados de aseguradores y proveedores, promoviendo la competencia entre los mismos (Mesa Lago, 2008). La literatura también identifica al menos tres oleadas de reformas: aproximadamente entre inicios de los ochenta y mediados de los noventa la primera, a la que se está haciendo mención; hacia finales del Siglo XX la segunda; y en los primeros años de la década del 2000, se pueden identificar algunos intentos de tercera oleada de reformas como en el caso de Chile y México (Barba, 2011) y nuevas reformas como la uruguaya, ya que es pertinente remarcar que en las dos décadas anteriores, los cambios en el sistema de salud uruguayo fueron mínimos, aunque en línea con los cambios procesados en la región. En esta tercera oleada, de acuerdo a Barba, el principal objetivo de las reformas es alcanzar la universalización de la cobertura en tanto derecho social (Barba, 2011). En el Cuadro 6, se observan los principales objetivos en cada una de las etapas de reforma, recordando que dichas etapas de ninguna manera son excluyentes para los diferentes casos. Cuadro 6. Objetivos de las diferentes oleadas de reforma de los sistemas de salud en América Latina (1980-2010) Primera oleada de reformas 1. 2. 3. 4. 5. 6. Segunda oleada de reformas Tercera oleada de reformas Liberar fondos de los 1. Combinación de los 1- Universalizar la cobertura a gobiernos centrales para sectores público y privado. los excluidos de los sistemas pagar la deuda externa. 2. Establecer beneficios de seguridad social. Aumentar la flexibilidad y el mínimos para toda la 2- Reformar las leyes generales acercamiento de los población a partir de de salud. servicios de salud a la “Paquetes Básicos 3- Reconocimiento de la población. obligatorios”. existencia de un sistema Promover la participación 3. Garantizar el derecho a la mixto de financiamiento y comunitaria. salud. provisión de los servicios. Búsqueda de eficiencia 4. Cambio en el modelo de 4- Reconocimiento al mismo financiera y administrativa. atención centrado en la tiempo de las limitaciones del Promoción de estrategias prevención. subsector público como de mercado (competencia) proveedor, con la necesidad para mejorar los servicios. de que la acción del subsector Lograr la separación de las privado se dé en un marco de funciones de provisión de cooperación regulada. servicios, de las funciones de financiamiento. Fuente: Elaboración propia en base a Barba (2011) y Maceira (2007) Claramente se observan diferencias significativas entre las oleadas de reforma, en buena medida como consecuencia de que las mismas responden a distintos paradigmas de cambio – uno de corte residual y otro de corte universalista – que se 36 encuentran fuertemente asociados a los principales actores que lideraron los procesos. Mientras que el paradigma residual fue hegemónico durante la primera oleada, con los ministerios de economía e instituciones financieras internacionales como el BM, el FMI o el BID como sus principales promotores; en la segunda oleada, cuando los ministerios de salud adquirieron mayor poder político, promovieron junto con organismos como la OIT, la OPS o la OMS reformas con una visión mucho más sanitarista y centrada en la cobertura y la garantía de derechos sociales (Barba, 2011; Mesa Lago, 2008). A partir de mediados de los noventa, con la tercera oleada, se podría decir que dichas reformas intentaron en cierta forma de complementar los enfoques anteriores (Maceira, 2007). Por otro lado, continuando con el papel de los diferentes actores en estos procesos, los colectivos de médicos y demás trabajadores del sector sanitario realizaron en prácticamente todos los casos una firme oposición a los cambios propuestos – sobre todo en aquellas reformas más residuales – aunque incluso en los procesos más universalistas el actor médico ha sido el principal defensor del statu quo, signado por los esquemas híper fragmentados. A continuación, en la siguiente sección, se muestran, a partir de los principales cambios que han tenido lugar a raíz de la reforma en Uruguay, cuáles son los posicionamientos diferenciales que existirían para promover nuevas modificaciones. Como se verá, se estructuran los cambios en base a las tres dimensiones en que fueron presentados los casos internacionales. V.1 Tipos de cambio en la reforma uruguaya y sus dimensiones configuradoras: La llegada del Frente Amplio al gobierno nacional en el año 2005 trajo aparejada en materia sanitaria, el inicio de un proceso de reforma que derivó en la creación del Sistema Nacional Integrado de Salud (SNIS), a partir de la inclusión de dos artículos (264 y 265) dentro de la Ley de Presupuesto (Nº 17.930) que establecían la intención de implementar un nuevo sistema. Particularmente, el Artículo 264 decía: “El Inciso 12 "Ministerio de Salud Pública" implementará un Sistema Nacional Integrado de Salud con el objetivo de establecer la atención integral de todos los habitantes residentes en el país, garantizando su cobertura equitativa y universal. Dicho sistema se articulará sobre la base de la complementación público-privada y tendrá como estrategia global la atención primaria en salud, privilegiando el primer nivel de atención, las acciones de promoción, prevención y rehabilitación. El sistema complementará los servicios públicos y privados de forma de alcanzar la atención integral y de calidad adecuada a todos los habitantes.” A un mes de iniciado el nuevo gobierno, el Ministerio de Salud Pública creó mediante un decreto, el “Consejo Consultivo para la implementación del Sistema Nacional Integrado de Salud” como instrumento para dar forma a este nuevo sistema. Dicho espacio reflejó la apertura a la participación de diferentes organizaciones vinculadas a 37 la materia. Fue allí donde se comenzaron a procesar las principales iniciativas de reforma, y en donde el gobierno pudo ir conformando el esquema de posibles alianzas y actores o puntos de veto a las diferentes propuestas; al tiempo que para el resto de actores – fundamentalmente las empresas prestadores y los médicos – el Consejo Consultivo podía ser aprovechado para dejar sentadas sus posturas y ejercer presión a favor de sus intereses. Brevemente, el proceso de discusión derivó en la aprobación de una serie de leyes y decretos que delinearon el perfil de la reforma. En una primera instancia sobresalieron las siguientes leyes: la 18.161 estableció la descentralización de ASSE que hasta el momento existía como un órgano desconcentrado del MSP; la ley 18.131 que creó el Fondo Nacional de Salud; y la ley 18.211 que efectivamente creó el Sistema Nacional Integrado de Salud en el año 2007. Posteriormente a su puesta en marcha en Enero del 2008, la producción normativa no se detuvo. Para este segundo tramo de implementación se puede destacar la definición de un Plan Integral de Atención a la Salud (PIAS) y el establecimiento de un calendario de incorporaciones de nuevos colectivos al FONASA (ley 18.731) entre otras. El supuesto del que parte el análisis de la reforma de la salud realizado en este trabajo es que la implementación en Uruguay del Sistema Nacional Integrado de Salud en el año 2008 no constituyó, a pesar de sus claros e innegables impactos positivos para buena parte de la población en materia de equidad y acceso a los servicios de salud, un cambio estructural o de paradigma en relación al formato heredado y construido a lo largo de todo el siglo XX. ¿En qué se apoya esta afirmación? En que si se repasan los cambios efectuados por la reforma a la luz de la tipología de sistemas de salud desarrollada por Wendt et al (2009) se observa que en materia de financiamiento, el gran cambio vino dado por la virtual desaparición del componente de gasto privado de bolsillo de los particulares, pero se reforzó la conformación de un sistema mixto con predominio de las contribuciones a la seguridad social, complementadas por transferencias del Estado provenientes de rentas generales. En materia de regulación, los grandes esfuerzos por fortalecer al Ministerio de Salud Pública como rector del sistema, a partir del refuerzo de las capacidades administrativas y políticas existentes, pero también construyendo nuevas como la JUNASA o la DIGESNIS, consolidaron la estructura estatal de la regulación, que aunque totalmente diluida y minimizada, ya existía. Y por último, en relación a la provisión, la incorporación formal de nuevos colectivos, sumado a la fijación de un paquete amplio de prestaciones exigidas a cada prestador (PIAS) y las facilidades al acceso efectivo a los servicios a partir de medidas como la reducción y/o eliminación de copagos y tasas moderadoras, en ningún momento desafiaron la estructura de provisión existente, construida a partir de un conjunto de 38 prestadores sin fines de lucro concentrados en la población inserta en el mercado formal de empleo; un sector público recluido a la atención de las personas más vulnerables; y un sector privado – residual pero creciente – orientado a las clases media-altas y altas. Este resultado puede explicarse por muchas razones, pero entre ellas es pertinente destacar dos: por un lado, el peso de la historia y los arreglos institucionales construidos durante muchos años y reforzados por la superación de diversos períodos de crisis sectorial. Pero además, por el estilo negociado que le imprimió el Frente Amplio a la construcción de la agenda de reforma, que al mismo tiempo que le otorgó viabilidad política, le limitó alcance en algunos temas. La confluencia de estos factores parece haber redundado en un nuevo statu quo, que dada la coyuntura actual, sólo podrá ser modificada de forma gradual. A continuación, se presentan los posicionamientos de los actores sectoriales y políticos más importantes, en relación a una serie de escenarios de cambio en las tres dimensiones de análisis ya definidas. Dichos cambios aparecen como “pequeños” en relación a su impacto sobre el conjunto del sistema, pero considerados en el mediano plazo y de manera agregada, poseen un potencial transformador muy importante. Dimensión 1: Financiamiento y solidaridad del sistema a) Precios de tasas moderadoras Las grandes definiciones en torno al modelo de financiamiento del sistema – creación del FONASA, definición del pago por cápitas a los prestadores, recaudación vía seguridad social – fueron los aspectos que dominaron la primera etapa de la reforma de la salud en Uruguay. Partiendo de esa base, los temas que quedan pendientes o que parecen ser pasibles de ajuste son aquellos vinculados justamente al perfeccionamiento de algunos de los instrumentos desarrollados, o el tratamiento de algunos aspectos que no fueron directamente colocados en la agenda de cambio. Uno de estos temas es el de las tasas moderadoras y copagos. El sistema de salud previo al SNIS tenía como una de sus particularidades, que a partir de la liberalización de la fijación de precios de tickets y órdenes de estudios y medicamentos durante la década del noventa, los mismos se convirtieron en mecanismos recaudadores para las instituciones privadas, pervirtiendo su lógica original de moderadores de la demanda. A partir del sostenido aumento de estos valores, el acceso efectivo a los servicios sanitarios de buena parte de la población quedó seriamente restringido, debido a razones económicas. A partir de la creación del SNIS, se han producido diversos movimientos tendientes a reducir y/o eliminar estas tasas, por ejemplo, a partir de la gratuidad en estudios y tickets de medicamentos vinculados a ciertas enfermedades o estudios. Sin embargo, en la mayoría de los casos el gobierno ha optado por fijar techos o montos máximos, 39 pero ha dejado librado al criterio de cada institución, la fijación de los valores. Por lo tanto, si bien los precios están contenidos entre ciertos límites, aún persisten importantes diferencias entre prestadores, lo que determina que todavía, en muchos casos, la competencia entre ellos por usuarios se produzca fundamentalmente a partir de precios, y no de calidad de los servicios ofrecidos. Por lo tanto, en aras de alcanzar mayores niveles de equidad y solidaridad financiera, a partir de estos instrumentos – que pocos parecen plantearse eliminar – las opciones de cambio o ajuste parecen orientarse a: i) continuar con la tónica actual de topear precios, y por lo tanto ampliar progresivamente el número de prestaciones topeadas; ii) igualar los precios para todas las instituciones; iii) introducir precios diferenciales, pero no a partir de la voluntad del prestador, sino tomando en cuenta algunas variables como los ingresos del hogar, el lugar de residencia o el riesgo sanitario, entre otras. Tanto la ampliación progresiva de prestaciones topeadas como la igualación de precios entre prestadores, cuentan con la promoción del MSP y el apoyo de la UdelaR. También aparece sugerido por varios actores la opción de que se incluyan más prestaciones en el PIAS, como forma de evitar el cobro diferenciado por los mismos. Esta posición también parece ser la promovida desde el Frente Amplio, ya que en el documento programático se establece que: “Las tasas moderadoras, en particular de las órdenes y tickets, continuarán reduciéndose progresivamente en función de los objetivos sanitarios de la reforma.” (Frente Amplio 2014: 77). La eliminación total no aparece como una opción probable, porque en líneas generales, y a pesar de los cambios introducidos hasta el momento, los actores siguen visualizando a estos instrumentos como recaudadores y no moderadores12. b) Vínculo FONASA – Fondo Nacional de Recursos (FNR) Uno de los principales puntos del sistema de salud que la reforma llevada adelante por el Frente Amplio no cambió, fue la existencia de un fondo destinado a financiar las intervenciones y medicamentos de mayor costo: el Fondo Nacional de Recursos (FNR). En el nuevo esquema, la permanencia del FNR plantea algunas cuestiones en términos de complementariedad, vinculadas al relacionamiento entre este y el FONASA. De este modo, la configuración actual de financiamiento se compone de dos fondos -FNR y FONASA- asumiendo los costos administrativos dobles, etc. 12 Algunos actores entrevistados consideran que “Las órdenes y tickets siguen siendo una barrera de acceso. Las tasas no son moderadoras, sino recaudadoras desde 1992, desde la implementación del acto médico. Puede ser real la necesidad de evitar la sobre demanda, pero si hay un cambio en el modelo de salud, no deberían ser necesarias.” (Entrevistado) 40 Los últimos años han evidenciado un aumento creciente del paquete de prestaciones ofrecido por el FNR, lo que parece estar alejándolo de sus cometidos originales, cercanos a un fondo de “catástrofes”. A partir de la ampliación de prestaciones “no catastróficas” financiadas, o mejor dicho, a partir de que la evolución tecnológica del sector vuelve ciertas intervenciones más rutinarias y menos complejas, se produce un cambio por la vía de los hechos. En relación a este punto, si bien no es un tema que haya ingresado en la agenda política o mediática, las opciones de ajuste o de refuerzo de la configuración actual parecen ser las siguientes: avanzar hacia la unificación del FNR y del FONASA, lo que redundaría en un único paquete de servicios – el PIAS ampliado – mantener la existencia del FNR pero retomando su carácter constitutivo, o por el contrario, mantenerlo con las mismas potestades y capacidades que tiene hoy en día. Mientras que ninguno de los actores entrevistados parece considerar como una opción deseable el retorno al espíritu original del FNR, la gran mayoría de los mismos le reconocen a este organismo un rol muy importante dentro del sistema, y por lo tanto se muestran más proclives a mantener la situación actual, en algunos casos con pequeños ajustes13. Por el contrario, una serie de actores, minoritarios en relación al número, pero de peso en cuanto al poder de los mismos (MSP, UdelaR, SMU y el FA), sí parecen estar afines con la opción de avanzar hacia la unificación de ambos fondos. Cabe señalar como un aspecto importante, que dentro de las autoridades del MSP no existe una visión compartida, encontrándose apoyos a cada una de estas alternativas. Al mismo tiempo, tampoco existe un consenso claro al interior del Frente Amplio, por lo que claramente, este punto de la agenda aun parece muy abierto. Desde donde sí se han producido pronunciamientos explícitos en este sentido, es en el SMU14. Desde el sindicato médico se ha propuesto la creación de una Agencia de Evaluación para la Tecnología en Salud, que vendría a sustituir al FNR en la tarea de definir cuáles son los procedimientos y medicamentos de alto costo habilitados. El punto importante en relación a las diferencias con el esquema actual, es que esta agencia tendría autonomía del MSP, y lo asesoraría. Por otra parte, los recursos que actualmente maneja el FNR serían incorporados al FONASA. 13 “Así como funciona el FNR, funciona muy bien. La única duda que me queda es si no tienen que incorporarse a la dirección del FNR trabajadores y usuarios, porque son quienes podrían estar dándole garantías a toda la población de que se atienden los derechos de los usuarios - muchas veces los usuarios no entienden que haya determinados controles tan estrictos y que no se abra para otras prestaciones. El FNR garantiza muchísimo la calidad de atención y de los recursos (...) Los trabajadores podrían ver la transparencia con que se regulan y se pagan las prestaciones del FNR” (Entrevistado) 14 http://www.elpais.com.uy/informacion/invitamos-debatir-ministra-fnr-publicamente.html 41 c) Devolución de aportes al FONASA Sin lugar a dudas, el impacto redistributivo del SNIS ha sido uno de los factores que explican la reducción de la pobreza en los últimos años. El nuevo esquema de financiamiento redujo las cargas directas de bolsillo, e impuso una lógica de solidaridad en el conjunto de afiliados al FONASA. Sin embargo, el establecimiento de una devolución a las contribuciones más altas, sin dudas ha sido una medida que revirtió en buena medida el impacto anteriormente mencionado15. La devolución no sólo implica una afectación en la equidad del sistema, sino que también implica un aumento de los recursos públicos para cubrir déficits del fondo. Mientras que desde el Ministerio de Economía y Finanzas se sostiene que la devolución era necesaria para evitar que el Estado comenzara a perder diversos juicios, y que este hecho pone sobre la mesa la discusión sobre el modelo de financiamiento – contribuciones a la seguridad social versus impuestos generales – desde algunos sectores del Frente Amplio se ha insistido en la necesidad de derogar esta medida. Por lo tanto, en este caso los escenarios parecen muy claros: por un lado, promover la derogación de la devolución, y por el otro, mantenerla. Con diferentes argumentos, los actores que consideran que no se debería cambiar la devolución, por estar afines a la situación o porque consideran que es muy costoso políticamente dar marcha atrás, son: las autoridades del FA, algunas autoridades del MSP, FEMI, SAQ, FUS, FFSP, Partido Nacional, Usuarios. Entre quienes apuestan a no suprimir la medida por considerarla muy costosa políticamente se encuentran consideraciones como la siguiente: “Es políticamente un error suprimirlo, hay que devolverlo porque de lo contrario no se entendería, y porque no hay condiciones para no hacerlo. La solidaridad cotiza a la baja. La gente no lo entendería y culparía al FONASA.” (Entrevistado). d) Incorporación de nuevos colectivos al FONASA Si bien la cobertura del sistema de salud uruguayo ha sido a lo largo de buena parte del siglo XX virtualmente universal, la creación del SNIS implicó la formalización de la misma a una porción muy importante de la población, que al momento supera los dos millones de personas, que redundó, entre otras cosas, en la disminución de los costos de bolsillo de muchas familias. Además, mediante el calendario establecido por la ley 15 No tendrán derecho a devolución de aportes aquellos trabajadores cuyo ingreso promedio mensual en el último año, al 31 de diciembre, haya sido inferior $39.949 y a aquellos pasivos jubilados o pensionistas cuyo ingreso promedio mensual haya sido menor a $43.278. Es el resultado que surge de comparar al 31 de diciembre, los aportes personales realizados en el año al Fondo Nacional de Salud (FONASA) por los meses que la persona fue beneficiario, con la suma del Costo Promedio Equivalente (CPE) mensual por el generante y a quienes atribuye amparo (menores o mayores con discapacidad y cónyuge o concubino) incrementado en un 25%, de conformidad con lo establecido por la ley 18.731 de enero del 2011 (Fuente: bps.gub.uy) 42 N° 18.922, para el año 2016 la misma alcanzará las 2.350.000 personas, que constituyen el 71% de la población. Por lo tanto, cumplido este calendario, todavía quedarán algunos colectivos por fuera del FONASA - alrededor del 30% de la población -, aunque muchos de ellos poseen arreglos particulares, como por ejemplo los funcionarios militares y policiales, los municipales; y la población atendida por ASSE que no integra el FONASA: los trabajadores informales, los desempleados y sus familias (constituyen el colectivo más numeroso sin fecha prevista de incorporación), además de las personas privadas de libertad, los adultos mayores, los enfermos psiquiátricos, los adictos, las personas en situación de calle. Por último, también existe una porción muy pequeña de la población que aún paga de su bolsillo su afiliación a una IAMC o un seguro privado. En definitiva, para la conformación de un verdadero seguro nacional de salud, que cubra al 100% de la población, resulta necesario promover algún mecanismo de incorporación de estos colectivos. Nuevamente, este es un punto en el que al parecer, el punto actual no termina de conformar a los diversos actores del sistema. Ninguno de los entrevistados se posicionó a favor de cumplir con el calendario previsto y a partir de ahí no buscar la forma de avanzar hacia la incorporación de nuevos colectivos. No obstante esto, también aparecieron ciertas alertas en relación a posibles frenos o problemas derivados de intentar incorporar en el FONASA a ciertos colectivos, fundamentalmente municipales de Montevideo y militares. Considerando las dos vías posibles de incorporación – ASSE e IAMC no fonaseados y colectivos con cobertura corporativa – la primera parece recoger más adhesiones, y al mismo tiempo es vista como menos conflictiva16. Al mismo tiempo, otros entrevistados mostraron un posible efecto negativo de esta medida, sobre todo para la estructura de afiliados de ASSE “(…) porque si ASSE quiere que Rentas Generales le pague ajustado por edad y sexo, entonces esos usuarios pasarían a tener libre elección (…)” Esta mención evidencia el vínculo natural entre este punto y la definición política sobre cuál es el rol que ASSE debe ocupar en el esquema de provisión. En relación a los colectivos que poseen algún tipo de aseguramiento particular, los comentarios fueron favorables a incorporarlos al FONASA17. 16 17 Quienes defienden la necesidad de avanzar hacia la cobertura vía FONASA de esta población manifestaron por ejemplo que: “…también tienen que ingresar al FONASA. En realidad son muy pocos los que quedan ahora por fuera, esos que no son municipales, policías ni militares, son tan poquitos, por lo cual no creo que sea un problema de financiamiento para el sistema.” (Entrevistado). “La idea es que la cobertura se universalice, por tanto que toda la población del país llegue un momento en el que esté amparada por el FONASA. Los municipales se tienen que integrar al sistema. Yo sé que acá hay diferencias en el pensamiento de los trabajadores municipales de Montevideo con respecto a los de las Intendencias del interior, porque los de Montevideo reciben algunos beneficios más que el resto de los trabajadores que están incluidos en FONASA. Yo creo que quizás las Intendencias podrían mantener esos beneficios extra y que se incorporaren igual. En el tema de 43 Finalmente, en el Cuadro 7 se repasan los principales escenarios de la dimensión financiamiento, junto a los posicionamientos correspondientes. Cuadro 7. Posicionamientos sobre escenarios más relevantes en Dimensión 3: Financiamiento y solidaridad del sistema Escenario Actor/es Tasas moderadoras y copagos Ampliación progresiva de prestaciones MSP, UdelaR topeadas Igualación de precios entre prestadores MSP, SAQ, UdelaR Introducción de precios diferenciales FEMI, FUS, SAQ Relación FNR-FONASA Unificación de ambos fondos MSP, UdelaR, SMU, FA (Unidad Programática) Mantenimiento de la situación actual FA, FUS, FFSP, ASSE, MSP, PN, SAQ Devolución de aportes al FONASA Mantener la devolución FA, FEMI, FFSP, FUS, PN, SAQ, Cámara de Seguros Privados, Usuarios Derogar o cambiar la devolución ASSE, MSP, UdelaR, Cajas de Auxilio Incorporación de nuevos colectivos al FONASA Incorporar a colectivos no cubiertos (ASSE e MSP, SAQ, UdelaR, FEMI, FA, SMU IAMC) Incorporar colectivos cubiertos por otros seguros MSP, SMU, Usuarios, FFSP (incorporarlos en ASSE) Fuente: elaboración propia en base a entrevistas a informantes calificados. Dimensión II: Regulación y gobierno del sistema a) Regulaciones del MSP Una de las innovaciones más importantes que trajo la implementación del SNIS, fue el rediseño del vínculo entre el rector (MSP) y los diferentes efectores públicos y privados. La nueva configuración se apoya en la una serie de nuevos instrumentos de gestión, entre los que destacan la firma de contratos, donde se incorporan una serie de metas asistenciales que cada prestador debe cumplir para poder acceder a un complemento de lo recibido por concepto de cápitas. Justamente, ese pago es otra novedad, y esencialmente consiste en el establecimiento de tasas diferenciales según edad y sexo del usuario FONASA. Como todo proceso regulatorio, pero agudizado a raíz de la debilidad histórica del MSP en relación a los prestadores – sobre todo privados – no ha sido nada sencilla la tarea de hacer cumplir las normas vigentes. Este tema del enforcement y de cómo reorientar o complementar la normativa existente, se vuelven claves en términos de recursos de policías y militares, si nosotros en algún momento pensamos que el prestador integral en vez de ASSE sea la RIEPS, y que se muevan entre acuerdos entre ellos, no veo dificultades desde ese punto de vista.” (Entrevistado). 44 poder y de construcción de capacidades estatales. En este sentido, en la medida que los regulados tengan márgenes importantes de sortear algunos aspectos de la normativa, y en definitiva, evitar realizar los cambios requeridos, las posibilidades de alejarse de los objetivos deseados por la autoridad sanitaria serán mayores. En este contexto, las posibles opciones de cambio o ajuste parecen ser las siguientes: i) continuar ampliando los objetos que son materia de regulación con el MSP, al tiempo que se refuerza la capacidad inspectiva o de control – ya sea mediante la incorporación de nuevos recursos humanos para dicha tarea o a través de un rol más activo de los usuarios en cuanto a denuncias –; ii) mantener el alcance actual, pero continuando con la actualización continua de las regulaciones, por ejemplo en relación a los tiempos de espera. La gran mayoría de los actores entrevistados consideran que el MSP debe aumentar las regulaciones, pero especialmente, reforzar su capacidad de ejercer el control y fiscalización18 y en ese sentido la opción más mencionada es la de fortalecer esta capacidad de control y seguimiento mediante la creación de más y mejores cargos de inspección19. Dentro de este grupo de actores se encuentra el MSP, ASSE (tanto a nivel de hospital como de directorio), usuarios, UdelaR, FUS, y el Frente Amplio. De hecho, este es otro de los puntos que aparece mencionado en el documento programático: “Resultan necesarios nuevos avances legales y de regulación, que generen las condiciones para la conducción sectorial en el desarrollo de mecanismos de complementación de los prestadores públicos y privados, y la construcción de redes integradas de servicios. (…) La estructura del MSP deberá dotarse de equipos técnicos (en particular en las áreas de fiscalización y control) suficientes, estables y altamente profesionalizados que permita desarrollar diseño y fiscalización de procesos en los subsectores público y privado. Se definirán mecanismos de regulación de precios del mercado de compra-venta de servicios en el SNIS, con la finalidad de eliminar el lucro dentro del Sistema.” (Frente Amplio 2014: 74). Dentro de la opción de la re-regulación deben incluirse a la SAQ y a los seguros privados. En este caso, la posición no viene dada por un acuerdo sobre el tipo de regulaciones existentes, pero tampoco se cuestiona el rol rector o regulador del MSP. 18 “Hay que mejorar capacidades para el monitoreo. Para ello hay que trabajar mucho en indicadores, lo que no es simple. Hay que lograr mayor capacidad de seguimiento de las metas, habrá que reformular algunas metas. (…) El MSP ha ido asumiendo progresivamente el rol de rector y ha aumentado esa capacidad desde que se descentralizaron las funciones de provisión, pero está con dificultades. (…) Una de las dificultades para avanzar en el proceso de rectoría es generar las capacidades humanas para esa conducción…” (Entrevistado). 19 “Falta fiscalización. Hoy por hoy diría que es muy pobre casi nula. (…) Deberíamos tener personal exclusivo, al estilo DGI, con inspectores, bien pagos y que cumplan la fiscalización para que esta gente no tenga conjunción de intereses con mutualistas. El ajuste principal en el que debe estar el rol es en el de los recursos humanos” (Entrevistado). 45 Por ende, el llamado es a realizar una actualización de las reglas existentes, que a juicio de estos actores no se ajustan a las necesidades del sistema20. También están quienes desearían, o al menos estarían a favor de una reducción de las regulaciones existentes y en esa línea se manifestaron el Partido Colorado y FEMI21. En este grupo se encuentra el Partido Colorado y FEMI. b) Junta Nacional de Salud (JUNASA) Otra de las innovaciones, esta vez vinculada a la arquitectura de gobierno del nuevo sistema, fue la creación de la JUNASA. En cierta forma similar a las estructuras de coordinación corporativa de sistemas como el alemán, la JUNASA – órgano desconcentrado del MSP – tiene dentro de sus objetivos la firma de los contratos de gestión con los distintos efectores, además de velar por el cumplimiento de las metas acordadas. Un aspecto importante a destacar, pero que será trabajado especialmente a posteriori, es el de la participación social, ya que otra innovación fue la integración de representantes de diferentes actores públicos, privados y sociales al directorio de la JUNASA. Ese organismo ha sido objeto de discusiones desde su misma génesis ya que, por ejemplo, originalmente el proyecto de reforma contemplaba la creación de una Superintendencia, que finalmente quedó por el camino ante el temor de que la misma se superpusiera y opacara al propio ministerio. Este hecho ha ayudado a que la naturaleza del organismo siga siendo analizada o cuestionada, al punto que un proyecto de reestructura ministerial podría, en caso de aprobarse, “degradarla” a dirección general. A esto también se le suman algunos cuestionamientos a sus capacidades, y la forma en que conduce el proceso de toma de decisiones. Por otra parte, la voluntad política, sobre todo durante el presente período de gobierno, ha sido la de avanzar hacia una mayor descentralización territorial y administrativa, tanto del ministerio como del sistema en general. Con este fin, se han creado y puesto en funcionamiento las Juntas Departamentales de Salud (JUDESAS), que básicamente mantienen la misma representación que su par nacional, así como también buena parte de las funciones. Hasta ahora, el funcionamiento efectivo de las mismas ha sido muy dispar a lo largo del territorio. A partir de estos aspectos, los potenciales cambios podrían darse por una transformación o no en la naturaleza jurídica de la JUNASA, y el avance hacia una 20 Por ejemplo, “(El MSP está) tremendamente omiso en la rectoría, en la acción de policía sanitaria (...) no sé si es porque no tiene los medios suficientes para poder ejercer su función o porque hay falta de voluntad para ello (…) Cotidianamente hay problemas gravísimos en los distintos lugares de asistencia (...) No entendemos cómo el MSP puede no enterarse y no ver este tipo de cosas (...) Si un block quirúrgico no es inspeccionado en cinco años, yo creo que no es falta de inspectores, sino que nunca enviaron uno.” (Entrevistado). 21 “El MSP se mete y limita demasiado la gestión propiamente dicha. Por más que tenga su legítima función de policía sanitaria hay una excesiva intervención en las instituciones privadas. (…) hay mucha burocracia.” (Entrevistado) 46 estructura de gobierno mucho más coordinada entre niveles nacionales y departamentales, evitando justamente que se potencien ciertas diferencias en las capacidades instaladas en cada territorio, a partir del establecimiento de pautas de funcionamiento estándares. En relación al cambio en la naturaleza jurídica, la misma podría producirse a partir de dos movimientos bien distintos: por un lado, el fortalecimiento de la independencia de la JUNASA, a partir de la descentralización por ejemplo; y por otro, en cambio, concentrar la autoridad y control político del organismo por parte del ministerio. Los actores que se plegarían a un aumento de la autonomía de la JUNASA son el MSP, los sindicatos de trabajadores no médicos (FUS y Federación de Funcionarios de la Salud Pública –FFSP-) y los usuarios22. Por el contrario, FEMI aparece como partidario de reconcentrar la conducción de la JUNASA por parte del ministerio23. Mientras que ningún actor entrevistado se manifestó proclive a mantener la situación actual de la JUNASA, en relación a la estructura de coordinación entre los niveles nacional y departamental, algunos se manifestaron a favor de fortalecer el vínculo actual entre la JUNASA y las JUDESAs24. En este sentido es que convergen las posturas del MSP, ASSE, el Frente Amplio, los usuarios y la FFSP. Finalmente, FEMI es el único actor que considera que las JUDESAs deben mantener el rol que han adquirido actualmente, fundamentalmente de asesoría, pero sin volver vinculantes las decisiones allí tomadas; mientras que la SAQ es la institución que parte de la base que mientras no exista representación directa de las médicos, tanto en la JUNASA como en las JUDESAs, estos espacios serán considerados prescindibles. c) Instrumentos de gestión Como se mencionó anteriormente, la implementación del SNIS supuso la introducción de una serie de innovaciones en materia de instrumentos de gestión pública, muy utilizados en los diferentes sistemas de salud del mundo, como por ejemplo el pago por cápitas a los prestadores por parte del asegurador, o la firma de contratos de gestión entre estas instituciones y el organismo que financia el sistema. Sin lugar a dudas este rediseño de los vínculos tradicionales entre el Estado y los proveedores, tanto públicos como privados, conlleva inevitablemente una redistribución de los recursos de poder existentes, al tiempo que también instala la necesidad de adaptaciones y ajustes de cada uno de los actores involucrados. 22 23 24 Algunos de los argumentos esgrimidos fueron: “Discuten administrativamente en lugar de políticamente. (…) Debería tener otros cometidos, debería dirigir la política de salud.” (Entrevistado). Así, se afirmó que “La JUNASA no es un ámbito de gestión pero sí tiene decisiones importantes. Debería ser un organismo controlado por el MSP como los demás, no debería ser un organismo desconcentrado.” (Entrevistado). Se consideró que “Tienen que determinar las prioridades para el departamento, pero tienen que ser vinculantes. Si no son vinculantes, estamos creando órganos por crearlos.” (Entrevistado). 47 En ese sentido, importa destacar que ninguno de estos instrumentos constituye herramientas neutras, sino que por el contrario, su sola existencia, pero sobre todo, la fijación de niveles de cumplimiento, puede afectar de forma directa muchos intereses y recursos. Es por eso que este nudo aparece íntimamente vinculado a la conformación y estatus del organismo encargado de la negociación y control del cumplimiento de estas normas: la JUNASA para el caso uruguayo. Como consecuencia de este punto, las metas o los valores de las cápitas son objeto de sucesivos ajustes y rediseños, en algunos casos como consecuencia de cambios en las prioridades del gobierno, pero otras veces a partir de presiones, omisiones o desvíos en los cumplimientos formales por parte de los actores involucrados. Sobre este punto, se pueden prever fundamentalmente cuatro tipos de escenarios: i) que se mantenga el formato alcanzado actualmente – sobre todo en términos de extensión de las reglas –, con el necesario ajuste y rediseño de los instrumentos existentes. ii) avance hacia la ampliación del universo sujeto a estos instrumentos, como por ejemplo, las emergencias móviles o los hospitales policial y militar. iii) se podría dar que, fruto de una redefinición de los roles de ASSE y las IAMC en lo vinculado a estructura de provisión, se considerara que debido a las particularidades intrínsecas a cada subsector, se comenzaran a firmar contratos diferentes según naturaleza del prestador. iv) eliminar estos instrumentos, volviendo a un vínculo entre rector y proveedor muy similar a la existente antes del SNIS. La gran mayoría de actores que opinaron sobre esta cuestión, se posicionaron de forma más proclive al escenario de ampliación y/o ajuste de metas y contratos; al tiempo que ninguno pretende eliminar estos instrumentos. Únicamente algunos de los entrevistados en representación del MSP optaron por el mantenimiento de la situación actual. Como era de esperar, es desde ASSE y el sindicato de trabajadores no médicos del sector público, que surgen los llamados a la consideración de las diferencias entre subsectores para definir metas25. 25 En ese sentido: “La JUNASA (...) trata a ASSE igual que a las mutualistas, cuando en realidad no lo es. Porque seguimos teniendo 800.000 personas que están siendo pagadas por Rentas Generales (…) Entonces parece que ASSE no está cumpliendo y en realidad sale casi de un sótano (…) y está avanzando pero todavía no está llegando a los niveles de gasto por usuario que tienen las mutualistas.” (Entrevistado) Otro actor entrevistado manifestó: “Discrepo con el control del MSP sobre ASSE, en particular cuando ASSE es el mayor prestador, y esto se mide con una vara única. Somos golpeados por algunas pautas que no encajan. Una forma de aportar a la rectoría del MSP sería vía una medición diferente de lo que efectivamente hace ASSE, creo que se deberían ajustar las mediciones.” (Entrevistado). 48 En relación a quienes apoyaron la opción de ampliar estos instrumentos, algunos de los juicios enunciados por diferentes actores fueron favorables pero matizando en cuanto a que tienen que estar enfocados en la medición de la calidad asistencial26. Paralelamente, en relación a la extensión de la firma de contratos se consideró que el sistema debería dirigirse hacia ese rumbo de ampliación, a todos los prestadores pero diferenciándolos en términos de su carácter de prestador integral o no27. Otros entrevistados también hicieron énfasis en la necesidad de reformular los instrumentos, como forma de evitar prácticas que se han ido conformando desde el inicio de la reforma, en relación al cumplimiento de las metas y contratos28. d) Participación social La introducción de representantes sociales en diferentes organizaciones del sistema de salud ha sido un aspecto bastante controvertido, tanto por sus implicancias en términos de rendición de cuentas y redistribución de poder, como por la forma en que los dos gobiernos del Frente Amplio han gestionado esta inclusión. Como primer punto a destacar, se encuentra el hecho de que una particularidad del SNIS en materia de participación social ha sido la pretensión de incorporar actores sociales a lo largo de toda la estructura del sistema, desde la provisión hasta la conducción política del mismo. Fue en este sentido, como ya se mencionó, que se crearon espacios en la JUNASA, en ASSE, y con menor nivel de inserción, en los restantes prestadores. En segundo lugar, los principales actores sociales que se incorporaron son los usuarios y trabajadores del sistema. En el primer caso, si bien históricamente existieron en el país movimientos de usuarios, los mismos estaban dedicados casi exclusivamente a denuncias de mala praxis, y se encontraban bastante dispersos entre los diferentes prestadores. Por el contrario, el actor sindical se caracterizó por un importante nivel de organización, a partir de la pertenencia de los sindicatos de trabajadores no médicos 26 27 28 “Si la fijación de pago por metas y objetivos alcanzados, está derivada del concepto anglosajón "pay per performance", bienvenido sea, es excelente la idea, más allá que después estén los problemas de implementación, y que estén los medios para hacerlo. (…) lamentablemente en Uruguay, hasta la fecha no hay un pago por calidad de asistencia (…) y si no hay estímulos de ese tipo, nosotros pensamos que se retiene la calidad de asistencia y que no se estimula el perfeccionamiento del profesional y la persecución de mejores metas y de aumentar la eficiencia, los resultados, la calidad y la seguridad del paciente.” (Entrevistado). “El sistema tiene que ir hacia eso, sino no integramos el sistema. Las herramientas, los indicadores, tienen que ir hacia su común uso. Afín a que los contratos se extiendan a todos los prestadores. Obviamente, las metas no podrían ser iguales para los prestadores integrales y para los no integrales, pero sí en otros aspectos porque eso ayudaría a identificar posibles problemas a corregir.” (Entrevistado). “No creo en las metas tal cual están diseñadas, porque desde que las instituciones las ajustan para cobrar la cápita, se han transformado en tecnocracia pura. La DIGESNIS controla las metas y ya hay poder creado a partir de esa construcción.” (Entrevistado). Nota: el entrevistado hace referencia a Dirección General del Sistema Nacional Integrado de Salud. 49 (FUS y FFSP) al Plenario Intersindical de Trabajadores – Confederación Nacional del Trabajo (PIT-CNT). Por lo tanto los desafíos para el gobierno, en relación a la promoción de estos actores, fueron diferentes. Mientras que en el caso de los usuarios, prácticamente se concretó la creación de un actor, en relación a los trabajadores la cuestión era resolver los mecanismos de elección de sus representantes, con el agravante de que al considerar al PIT-CNT se excluyó, por la vía de los hechos, la participación de las gremiales médicas (SMU y SAQ fundamentalmente). La configuración finalmente adoptada, tanto para ASSE como para la JUNASA, no terminó con las consideraciones de que era necesario reformar algunos puntos. Sobre todo, fue objeto de crítica el rol de la representación social en cada espacio, así como también la necesidad de incorporar algunos actores hasta el momento excluidos de los mismos. En relación al rol, algunos actores consideraban que los representantes sociales debían ejercer funciones de control, pero no de decisión. En este sentido, a partir de algunas situaciones vividas en ASSE a partir del 2010, cuando se construyó un escenario de diversos bloqueos que forzaron a un estado de negociación continua, se comenzó a plantear la necesidad de reestructurar las formas de decisión, por ejemplo a partir del doble voto de la presidencia del organismo. Como tercer punto, parece pertinente mencionar que esta estrategia de incorporar actores sociales – incluso en instancias que no son específicas del sector salud como los consejos de salarios – también genera necesariamente impactos sobre las formas en que estos colectivos se organizan, ya que en contextos de múltiples actores, el grado de apertura del gobierno en la convocatoria será un factor muy importante. En este sentido, la opción tomada por el Frente Amplio hasta el momento, en sus dos administraciones, ha sido la de optar por convocar a las asociaciones consideradas como más representativas. Dicha postura, no ha estado exenta de críticas, sobre todo en los colectivos médicos y entre las IAMC. A modo de ejemplo, ante la firma de un convenio salarial por parte del SMU, el gobierno y los prestadores, algunas especialidades integrantes de la Sociedad Anestésico- Quirúrgica promovieron su desafiliación del Sindicato Médico del Uruguay, por entender que el mismo no los representaba: “Lo que quieren los ginecólogos es que se los excluya del convenio que el 5 de noviembre firmó el SMU con representantes de las mutualistas y del Poder Ejecutivo, y que pauta el inicio de la reforma del trabajo médico. Ginecología es, junto a pediatría, medicina general y medicina familiar, una de las especialidades para las que empieza a regir en enero de 2013. La mesa de directivos de las SAQ apoyó la decisión de los ginecólogos de desconocer el acuerdo por entender que los perjudica y que no fueron consultados previos a la firma. (…) Además, por ser el 50 que tiene más socios, el SMU es el gremio que representa a los médicos en los Consejos de Salarios.”29 En síntesis, los escenarios planteados en relación a la participación social fueron los siguientes: i) cambiar el rol o suprimir a la representación social; incorporar nuevos actores a los espacios existentes; ii) reglamentar finalmente las elecciones de representantes de usuarios y trabajadores; iii) mantener la situación actual. Si bien a efectos del tipo de cambio institucional, tanto la eliminación de la representación social como un cambio en el rol de la misma conforman ajustes similares, obviamente no son cualitativamente iguales, y por lo tanto son considerados por separado. Para ninguno de los actores relevados se ha manifestado contrario a la existencia de espacios para la participación social, y de hecho, la mayor parte de los actores consultados parecen afines a un cambio en el rol de la misma. Algunos representantes del Frente Amplio consideran que, si bien la propuesta del doble voto para la presidencia de ASSE no fue incluida en el programa, existe consenso para que esa medida sea tomada por la próxima administración30. Desde otra perspectiva, los problemas en el funcionamiento del directorio de ASSE no son explicados para algunos entrevistados por la participación de usuarios y trabajadores, sino por la inclusión en esta administración de representantes de la oposición31. En relación a la necesidad de incorporar nuevos actores a los espacios de participación existentes, claramente aparecen dos colectivos como los predominantes: por un lado, 29 Fuente: portal electrónico del diario El Observador, en: http://www.elobservador.com.uy/noticia/238438/quirurgicos-definen-el-jueves-su-desafiliacion-delsmu/ 30 Un ejemplo en este sentido fue que “Es un problema que requiere de un esfuerzo de buscar las formas de acuerdo, que a veces no necesariamente son las que el Ejecutivo considera, por eso es importante que el Ejecutivo tenga la posibilidad de tomar determinadas decisiones. No quiere decir con eso tomar decisiones sin consultar las opiniones de los otros, ni mucho menos, sino que ante determinados momentos exista esa posibilidad, más allá de lo que ha ocurrido en ASSE hasta este momento (…) Es un proyecto que da tranquilidad o garantía para la toma de algunas decisiones.” (Entrevistado). 31 Se expresó que “(…) Sí hay dificultades, porque hay visiones políticas diferentes y encontradas. Ahora, el problema que se generó con la gobernanza de ASSE no tiene que ver con que estén los usuarios y los trabajadores sentados en el directorio, todo lo contrario. Creo que el Ejecutivo quedó en minoría porque, entre otras cosas, aparece la oposición. Si están los usuarios y los trabajadores en el directorio de ASSE, no veo cual es la razón por la cual tiene que estar la oposición porque usuarios y trabajadores en realidad se encargan de la transparencia de la gestión. Con lo cual podrían haber bien tres del Ejecutivo, un usuario y un trabajador y se aseguraba la gobernanza igual.” (Entrevistado). 51 los médicos, tanto en ASSE como en la JUNASA; y por otro, justamente ASSE – en tanto prestador público – en la JUNASA32. Por otra parte, un punto que ha estado presente en la agenda de los últimos años ha sido el de la reglamentación de las elecciones de los representantes de usuarios y trabajadores. Por un lado, la elección de los representantes de trabajadores aparece como la más compleja, debido al rechazo que esta medida puede generar por parte del PIT-CNT. Pero además de esto, dicha reglamentación parece haber quedado inevitablemente como un asunto pendiente para la próxima administración. No obstante esto, en la medida que se decida políticamente avanzar en este sentido, parecería ser que el Frente Amplio puede encontrar aliados en la oposición33. Finalmente, como era de esperar, el actor que se posicionó como mayor defensor de la situación actual fue la representación de los trabajadores del sector público y, en relación a la reglamentación de las elecciones, se considera que la representatividad de los trabajadores viene garantizada por los mecanismos internos del sindicalismo uruguayo. A continuación, el Cuadro 8 resume los posicionamientos sobre los principales aspectos de la dimensión regulación y gobierno del sistema. 32 33 Como ejemplos de estas posiciones se pueden citar las siguientes declaraciones, en relación a los médicos: “Creo que faltan los médicos. No porque crea que la representación de los trabajadores no es de todos. Creo que por la particularidad de la representación de los médicos en este país bueno sería que estuvieran los trabajadores médicos en la Junta.” (Entrevistado) Y en relación a ASSE: “(…) debería estar en la JUNASA. Falta representación directa de ASSE. Creo que está un poco floja en el día a día. No acompaña a veces al Ministerio, se dificulta el intercambio real porque hay mucha tozudez en el empresariado médico, más que nada en las cooperativas en el interior del país”. (Entrevistado). Al respecto, representantes de colectividades de la oposición política manifestaron que “Los representantes de usuarios y trabajadores deberían haber sido electos y no fueron. ¿A quién representan? Deslegitima. Hay que repensar eso porque no han tenido ninguna función. O pensar de hacer un mecanismo verdaderamente democrático, representativo, porque si es así como está planteado, como una extensión de la representación política no tiene ningún sentido. Así como está funcionando no sirve. Hay que cumplir la ley: debían ser electos y no han sido electos (…) Están fuera de la ley”. (Entrevistado) 52 Cuadro 8. Posicionamientos sobre escenarios más relevantes en Dimensión II: Regulación y gobierno del sistema Escenario Actor/es Regulaciones del MSP Ampliación de objetos de regulación y aumento de MSP, ASSE, usuarios, UdelaR, FUS, FA fiscalización Mantenimiento situación actual con ajustes SAQ, Seguros Privados JUNASA y JUDESAs Cambio en estatus JUNASA (descentralización) MSP, FUS, Usuarios, FFSP Cambio en estatus JUNASA (reconcentración) FEMI Fortalecimiento vínculo JUNASA-JUDESAs MSP, ASSE, FA, FFSP, Usuarios Instrumentos de gestión Ampliación y/o ajuste de metas y contratos FEMI, FA, FUS, SAQ, UdelaR, Usuarios Tratamiento diferencial de subsectores ASSE, FFSP Participación social Cambio en el rol de la participación ASSE, FA, FEMI, FUS, PN, SMU, UdelaR ASSE, FA, FFSP, MSP, SAQ, SMU, Incorporación de nuevos actores Usuarios, UdelaR, Cajas de Auxilio Reglamentación de las elecciones MSP, ASSE, FA, Usuarios, PN Fuente: elaboración propia en base a entrevistas a informantes calificados. Dimensión 3: Estructura de provisión del sistema a) Rol de ASSE A diferencia de los seguros privados integrales, el principal prestador público – la Administración de Servicios de Salud del Estado, ASSE – ha jugado, en términos de cobertura poblacional, un papel fundamental, sobre todo en los principales años de la crisis, cuando llegó a atender a prácticamente la mitad de la población. El arribo del Frente Amplio al gobierno nacional, así como la creación del SNIS, le supusieron a este organismo embarcarse en una serie de procesos de cambio, que hasta ahora han tenido diferentes niveles de concreción. Por un lado, se ha producido una fuerte recuperación presupuestal y un aumento en el crecimiento de la ejecución de sus fondos. De acuerdo a las proyecciones realizadas en el año 2011, para el 2014 se llegará a una tasa real de crecimiento del gasto ejecutado del 150% para el período 2004-2014, en relación al nivel de gasto previo a la reforma. También es importante destacar que junto a este aumento del gasto ejecutado, la tendencia es la de avanzar hacia la recuperación salarial de sus recursos humanos, al punto que, si bien las retribuciones todavía continúan por debajo de las retribuciones del sector privado, lo cierto es que se encuentran cada vez más cerca de la equiparación. Por otra parte, a partir de la creación del FONASA y el aumento del aseguramiento por dicha vía, una cantidad importante de personas ha optado por salir de ASSE y migrar su cápita hacia alguna IAMC (de Montevideo o del Interior) lo que también ha contribuido 53 a elevar el gasto por usuario del prestador público34. Sin embargo, las sucesivas incorporaciones de colectivos al FONASA han implicado un aumento de esa población por parte de ASSE, en buena medida porque estas personas son afiliadas de oficio. Muchas veces, esta población termina migrando al sistema mutual en períodos posteriores de cambio, tendencia que no se ha visto reducida en las sucesivas instancias de movilidad regulada del sistema. De hecho, de acuerdo a datos recabados a fines del 2013, quienes se atienden en ASSE son los más disconformes de todo el sistema: sólo el 32% puntúa el servicio con los valores máximos, mientras en las mutualistas esta cifra es 37%, y en los seguros privados asciende a 58%. Por otra parte, el 46% se atiende en ASSE “porque no hay otra opción”; y los usuarios de los hospitales públicos son los que más han pensado en cambiarse en todo el sistema35. Desde el punto de vista organizativo, ASSE pasó de ser un órgano desconcentrado del MSP, a uno de carácter descentralizado con representación social de usuarios y trabajadores en la dirección del mismo. Este aspecto no ha sido ajeno a controversias, pero serán consideradas más adelante. Este movimiento, al tiempo que le quitó al ministerio cierta capacidad de incidencia formal en la conducción de ASSE, siguiendo los postulados que promueven la separación de las funciones de ejecución y diseño, también trajo consigo algunos llamados a una profundización de esta autonomía. Dichos pedidos, es bueno aclarar, se enmarcan en un continuo cuestionamiento a la capacidad de gestión del organismo, que se ha embarcado en un proceso de rediseño de su gestión, apostando a la regionalización asistencial y administrativa. Otro punto importante a considerar en relación al rol en la provisión que ocupa ASSE, es el de la complementariedad o no con los prestadores privados, sobre todo en el interior del país. Históricamente, se fue consolidando una situación en la que ASSE, en tanto garante de la atención sanitaria de una parte importante de la población, le brindaba servicios a quien concurriera a sus dependencias, sin importar su filiación. Esto fue aprovechado por los diferentes prestadores privados mutuales, quienes tendieron a realizar – y cobrar – las consultas, pero derivaban a los usuarios a realizarse estudios o intervenciones más caras a los centros de ASSE. Esta práctica también se vio favorecida porque en muchos casos los recursos humanos de ambos prestadores coinciden. Si bien formalmente esta situación no debería perpetuarse a partir del inicio del SNIS, lo cierto es que hay indicios que indican que esta práctica no 34 35 En el año 2013 respecto al total de movimientos de usuarios ASSE tuvo 49,4% de egresos y 3,8% de ingresos; las IAMC de Montevideo un 66,7% de ingresos y un 39,7% de egresos y las del IAMC del Interior 29,5% de ingresos y 10,9% de egresos (Informe Movilidad Regulada de los Usuarios del SNS, 2013). http://www.elobservador.com.uy/noticia/273518/altos-niveles-de-satisfaccion-ante-la-atencionmedica/ 54 es tan sencilla de desterrar, lo que en buena medida cuestiona el carácter integrado del sistema. Finalmente, la reforma de la salud le dio mayor relevancia a un tema que ha estado en agenda por lo menos desde el retorno de la democracia: el rol que debe ocupar el sector público dentro del esquema de provisión del sistema de salud. En este sentido, las opciones parecen oscilar entre aquellas que le adjudican un papel protagónico, de vanguardia de la reforma; y las que le asignan “la retaguardia” del sistema, es decir: un rol residual, concentrado en la atención de la población más vulnerable. Al momento, este tema no parece saldado entre los distintos actores del sistema, pero fundamentalmente al interior del partido de gobierno. Esta indefinición puede ser entendida como una de las explicaciones por las cuales actualmente los movimientos en torno a ASSE van desde el mantenimiento de la atención de la población más vulnerable que no fue integrada al FONASA, hasta la asignación del rol de coordinador del conjunto de prestadores públicos, integrales o parciales, vía la Red Integrada de Efectores Públicos en Salud (RIEPS). Las opciones de cambio o ajuste a la situación actual podrían ser las siguientes: i) Transitar hacia un esquema en el cual ASSE compita totalmente, y en igualdad de condiciones, con el sector mutual. Por supuesto, esta opción traería aparejados diversos cambios vinculados estrechamente a otras dimensiones, como el financiamiento o la cobertura de la población que atiende ASSE no integrada al FONASA. ii) Que se decidiera políticamente que ASSE debe concentrarse en la provisión de servicios a determinados colectivos específicos, como aquellas personas en situación de vulnerabilidad social. También en este caso, el cumplimiento cabal de esta medida conllevaría ajustes en el resto de prestadores, ya que por ejemplo, las IAMC del interior del país deberían necesariamente hacerse cargo de un mayor alcance territorial de sus servicios. iii) Mantenimiento de la situación actual donde la complementariedad es todavía desigual entre los prestadores. Si bien esta última opción no es manejada directamente por ningún actor, sí se desprende de las declaraciones provenientes del Ministerio y de ASSE que la intención es mantener la opción de la complementariedad entre subsectores público y privado. Esta posición es coherente con la búsqueda de consolidar al prestador público como la “vanguardia” de la reforma – y sobre todo del cambio de modelo de atención – respetando el carácter integral del sistema36. 36 “(hay que) Buscar la forma de que nuestro sistema sea mixto como lo es, pero que el rol del sector público sea preponderante, y no un rol de retaguardia, de atender solo a los que no tienen seguro […] complementar con el resto del sistema.” (Entrevistado) 55 En definitiva, construir un nuevo rol de ASSE en un marco de cooperación y/o complementariedad parecería requerir necesariamente un reajuste en relación a cómo funciona hoy en día la complementariedad. “…la competencia es desleal, ya que la plata se la lleva el mutualismo, pero ASSE le sigue atendiendo a los pacientes. Las mutualistas venden donde no tienen servicios, y ASSE es la única red real de asistencia y no negará la atención a nadie.” (Entrevistado) La definición sobre este punto es quizás uno de los principales aspectos que puede impactar estructuralmente sobre cómo funciona el sistema, porque entre otras cosas puede incidir en la lógica de funcionamiento del resto de prestadores. Debido a que parece existir un trade-off entre las lógicas de competencia y complementariedad, el efectivo avance sobre la segunda implicará un potencial conflicto con aquellos actores que hasta ahora han basado su accionar en la competencia, fundamentalmente por precios. A medida que un sistema se vuelva más complementario, la pertenencia de un afiliado a uno u otro prestador va a depender mucho menos de niveles diferenciales de acceso a servicios, ya que esencialmente la oferta se va a volver mucho más homogénea. En definitiva, los avances que se puedan lograr en este punto van a ser clave para determinar en qué medida los prestadores privados se orientan o no por el lucro. Por otra parte, la gran mayoría de los actores entrevistados consideran que ASSE debe competir con el resto de proveedores por sus afiliados. Sin embargo, es necesario precisar que este conjunto de posiciones no son homogéneas, y que se podrían agrupar por lo menos en dos grandes bloques: aquellos quienes consideran que dicha competencia se debe dar en igualdad de condiciones, sin ningún tipo de consideraciones particulares para con uno u otro actor; y por otro lado quienes a pesar de optar por la competencia, creen necesario que ASSE mantenga ciertas particularidades específicas. Dentro del primer grupo se encuentran el Sindicato Médico del Uruguay (SMU), las Cajas de Auxilio, los Usuarios, la Federación Uruguaya de la Salud (FUS), la Sociedad Anestésico Quirúrgica (SAQ), la Universidad de la República (UdelaR), y también integrantes del directorio de ASSE y del MSP37. Por el lado de quienes promueven mayor competencia entre prestadores, pero manteniendo ciertas diferencias – sobre todo en la cobertura de los colectivos más 37 Es importante aclarar que existen matices al interior de este grupo de actores que considerar que ASSE debería competir. Algunos establecen que ASSE ya tiene las capacidades necesarias para competir en pie de igualdad: “"Tiene que ser un prestador integral en competencia con el resto de los prestadores. Tiene las capacidades para hacerlo. Y en muchas cosas es más competitivo que los privados" (Entrevistado). Otros, al contrario, consideran que esta aspiración sólo se podrá concretar en la medida en que se introduzcan algunos cambios: “ASSE tiene cambiar su estructura jurídica, tiene que cambiar de estatus porque no puede seguir siendo un organismo del 220 descentralizado del PE. Tiene que tener elementos para poder competir y mantenerse en pie de igualdad con otros prestadores.” (Entrevistado). 56 vulnerables – se encuentran algunos actores que aspiran a que se garanticen ciertos niveles de atención “ASSE compitiendo pero como competidor especial, (ya que) a la vez tiene la posibilidad de asegurar cobertura total. Tiene la RIEPS, tiene convenios de complementación que se da sobre todo para zonas más alejadas.”(Entrevistado)38. Finalmente, la opción planteada sobre ASSE como el “prestador residual” del sistema, concentrado únicamente en la atención de las personas que están por fuera del FONASA, es un escenario apoyado únicamente por el Partido Colorado y representantes de ASSE (Hospital)39. En síntesis, de acuerdo a lo relevado en las entrevistas, parece existir una tendencia favorable a que ASSE compita de forma más enérgica por usuarios con los prestadores integrales privados, y entre los diferentes actores que defienden esta posición, también parece predominar la visión de que dicha competencia debería darse en las condiciones más igualitarias posible. b) Rol de los prestadores: integración de otros prestadores públicos Un aspecto de la estructura de provisión que no fue modificado hasta el momento es el de la fragmentación de prestadores públicos existente, tanto parciales como integrales. Por un lado, servicios como el de sanidad militar o policial, conviviendo como un esquema diferente de aseguramiento, financiamiento y provisión que el del resto del sistema, datan prácticamente del mismo inicio del país como nación independiente. Por otra parte, el siglo XX fue testigo del surgimiento de algunos centros asistenciales especializados, que se radicaron institucionalmente en organismos externos o laterales al sistema de salud, como el Banco de Seguros del Estado (BSE) o el Banco de Previsión Social (BPS). Pero además, la infraestructura de provisión uruguaya también cuenta con un hospital universitario (Hospital de Clínicas) que depende jerárquicamente de la Universidad de la República, y con policlínicas de carácter municipal, gestionadas por las intendencias. Por diversos motivos, en algunos casos vinculados a la calidad de los servicios prestados, y en otros asociados a cuestiones financieras, ha sobrevolado a la agenda de cambios la cuestión de cómo incorporar a la estructura de ASSE, o por lo menos integrar de mejor forma, esta oferta pública fragmentada. Este movimiento no va a estar exento de resistencias, sobre todo desde aquellos usuarios de centros asistenciales que son muy bien considerados en su accionar. Por ejemplo, el 38 39 Hay que señalar que para algún actor esa diferencia en el “tratamiento” al prestador público posibilitaría también potenciar al sector privado, como La Federación Médica del Interior (FEMI), fundamentalmente a partir de mayor descentralización administrativa de ASSSE y de la atención a la población más vulnerable (cautiva). “(ASSE) Tiene la capacidad instalada para implementar la mayoría de los programas sociales y la vanguardia en el mercado de la capacidad instalada. Creo que ASSE debería, en alguna medida, ir hacia la mayor especialización en la atención de estos grupos, y recibir del FONASA una cuota por edad, por sexo y por riesgo social, así sea en la cápita o por otro lado en financiamiento.” (Entrevistado). 57 Departamento de Especialidades Médico Quirúrgico (DEMEQUI) del BPS. A partir del inicio de la reforma en el año 2008, aquellos niños atendidos por este centro – si sus padres optaban por la cobertura de ASSE – debían pasar a la órbita de dicho organismo. Este hecho, sumado a una reestructura iniciada por el DEMEQUI, que implicó la reducción de las enfermedades atendidas de 29 a 640, determinó que muchos pacientes quedaran sin la cobertura apropiada. Por este motivo, “Los funcionarios del BPS y varios padres de los niños que asisten al DEMEQUI denunciaron que ni ASSE ni las mutualistas dan la atención completa que brinda este centro en la actualidad, que incluye prótesis, traslados desde el interior, alojamiento y equipos multidisciplinarios en un solo lugar. Según explicaron, por fuera quedarán especialidades como parálisis cerebral o síndrome de down y pasarán a atenderse en las mutualistas o en ASSE.”41 En definitiva, el ejemplo mencionado pretende llamar la atención sobre las dificultades de realizar cualquier intento de unificación de la atención, sin tener las capacidades necesarias para garantizar la continuidad de los servicios, independientemente de cuál sea el prestador. La manera en cómo se termine saldando esta cuestión, será de vital importancia a la hora de considerar seriamente o no la aspiración a consolidar al subsector público como el líder de la reforma (uno de los posibles cambios, como se vio). En buena medida, la creación de la RIEPS mediante el Decreto 392 de diciembre de 2012, tuvo como principal cometido fortalecer al eje público a partir de la coordinación y liderazgo de ASSE, así como evitar las superposiciones en la provisión al interior del eje público. Hasta el momento, la existencia de la RIEPS implica que ante la necesidad de contratar algún tipo de servicio externo, las instituciones públicas tengan que optar prioritariamente por la oferta existente en otros efectores públicos, siempre y cuando no sea desfavorable la ecuación costo-beneficio. Pero al mismo tiempo, el vínculo por excelencia entre efectores públicos, al igual que entre públicos y privados, es la firma de convenios de complementación. A partir de este contexto general, sugirieron posibles escenarios de cambio vinculados al funcionamiento de la RIEPS, y la situación de los centros asistenciales militar y policial, así como también del Hospital de Clínicas. En el primer caso, la aplicación efectiva de la RIEPS implicaría que los diferentes efectores funcionaran, a los efectos de los usuarios, como un único prestador, sin perjuicio de que cada uno de ellos continuara atendiendo a poblaciones específicas. 40 Fuente: portal electrónico del Diario El Observador, en: http://elobservador.com.uy/noticia/249875/padres-reclaman-a-bps-no-perder-atencion-en-centroespecializado/. Publicado el 06/05/2013. 41 Fuente: Portal de noticias 180, en: http://www.180.com.uy/articulo/33683_Por-que-el-BPS-quierereformar-el-Demequi. Publicado el 05/06/2013. 58 Tanto las autoridades de ASSE como del MSP la consideran una herramienta fundamental de la reforma42 y esa posición también es respaldada por los representantes de los trabajadores de la salud pública y la UdelaR, y parece estar ratificada en el programa de gobierno del Frente Amplio: “El fortalecimiento de la Red Integrada de Efectores Públicos de Salud (RIEPS) coordinada por ASSE, con la elaboración de su Plan Estratégico, permitirá avanzar en uno de sus objetivos que es la racionalización del subsector público, evitando superposiciones y disminuyendo progresivamente inequidades existentes.” (Frente Amplio, 2014: 76) En relación a los centros asistenciales, para el caso de los hospitales militar y policial las opciones propuestas son, o bien su integración al sistema como competidores por cápitas – serían elegibles por usuarios FONASA – o bien el mantenimiento de la situación actual. Se recogieron muchas opiniones a favor de la integración de esos prestadores como competidores por cápitas, en igualdad de condiciones al resto y en general las razones que se esgrimen están asociadas al respeto de los principios generales de la reforma43 Pero al mismo tiempo que hay acuerdo sobre esta integración, también se reconoce un riesgo que se repite en relación a la integración de otros prestadores como el BSE o el BPS. En la medida en que todos estos servicios tienen una buena evaluación por parte de los diferentes actores del sistema y que, como contrapartida, ya se han mencionado las críticas a las formas en que ASSE gestiona sus recursos: todos los llamados a pasar a la órbita de ASSE cualquier tipo de servicio, presenta las reticencias asociadas al peligro de deteriorar cosas que funcionan bien44. De cualquier manera, dentro de los potenciales apoyos hacia una propuesta de avanzar en la competencia se encuentran ASSE (Hospital), FEMI, FUS, SAQ y el SMU45. Por el contrario, entre quienes no parecen estar dispuestos a promover cambios en este sentido se puede mencionar al Partido Nacional y algunas autoridades del MSP y de ASSE46. 42 43 44 45 46 “Con el plan de prestaciones y con la RIEPS, que va generando ese camino (de integración de prestadores). Se integrarían como prestadores del sistema y sus respectivas obligaciones. Teniendo en cuenta el punto de vista de los usuarios, ya no existirían diferencias.” (Entrevistado). “Este sistema basado en la universalización y libre elección del sistema no está filosóficamente afín a que exista sanidad militar. Choca con los principios filosóficos de la reforma. Pero estos prestadores sí existen. En caso de integrarse, deberían cumplir con las mismas reglas y deberían permitir a sus usuarios elegir prestador, y se elegibles como prestadores para usuarios de afuera” (Entrevistado). En este sentido, se ha manifestado que ASSE “(…) no está a la altura de la magnitud del desafío de atender a más de un millón de usuarios (…)” (Entrevistado) entre otras cosas porque su estructura es “(…) obsoleta e inadecuada” (Entrevistado). “(…) no debería existir un efector como unidad ejecutora en el Ministerio de Defensa y otro en el Ministerio del Interior…Un efector más de salud como ASSE que debería poder ser elegido por cualquier usuario de FONASA” (Entrevistado). “Por ahora no (no está prevista la inclusión de sanidades Militar y Policial como prestadores competidores), por ahora (los usuarios que quisieran atenderse en estos dos prestadores) tendrían que integrarse a ASSE, hacerse usuarios de ASSE y a través de ASSE recibir servicios en cualquiera de los servicios públicos a mediante los convenios” (Entrevistado). 59 Por el lado del Hospital de Clínicas, la opción de cambio vendría por su integración a ASSE, abandonando su carácter de hospital universitario. Si bien pocos actores se posicionaron al respecto, los que sí lo hicieron se dividieron entre quienes no consideran oportuno incorporarlo a la red de ASSE, pero sí lograr una mayor integración y trabajo en conjunto a partir de la RIEPS (autoridades del MSP y de la UdelaR); mientras que como contrapartida, desde el Frente Amplio y el SMU sí se estaría afín con dicha incorporación. De hecho, la IX Convención Médica realizada a mediados del 2014 expresó lo siguiente en relación a este punto: “El Hospital Universitario, requiere una urgente e impostergable reestructura que debe contemplar al menos los siguientes aspectos: a. Deberá mantener su carácter universitario; su dependencia académica deberá ser de la Facultad de Medicina de la Universidad de la República. b. Se deberá promover un desarrollo armónico del segundo y tercer nivel asistencial. c. Desarrollar centros de referencia nacional / de alta especialización. d. Deberá integrarse plenamente al SNIS y a la RIEPS, estableciéndose una población de referencia. (…) f. ASSE deberá incorporarse a la gestión en lo que respecta a la coordinación e integración en la Red. g. Deberá tener una financiación que derive al menos de tres vías: vía universitaria destinada a todos los aspectos académicos; vía asistencial, destinada a financiar la asistencia de los usuarios -recibiendo las cuotas salud que le corresponda por los usuarios que asista-; vía venta de servicios (FNR o prestadores que compren servicios al HC…” (IX Convención Médica, 2014) c) Rol de los prestadores: Instituciones de Asistencia Médica Colectiva Sin lugar a dudas, uno de los puntos que presentan mayores consensos a lo largo de todo el espectro de actores intervinientes en el SNIS, es el de la centralidad que ocupa y debe seguir ocupando, las Instituciones de Asistencia Médica Colectiva. El peso que este actor ha tenido a lo largo de toda la historia del sistema de salud uruguayo torna prácticamente imposible pensar una reestructura que no las mantenga en una posición de privilegio. En este sentido, exceptuando la visión de aquellos actores que mantienen como principio la construcción de un sistema estatal y único, los principales matices vinculados al rol de estas instituciones provienen desde los partidos políticos y desde el Sindicato Médico. Mientras que el Partido Nacional considera que la reforma impactó negativamente sobre la calidad asistencial brindada por estos efectores, como consecuencia de un gran aumento de la población afiliada que no tuvo un correlato en mayores libertades para que cada centro gestionara los recursos disponibles; en general la tendencia observada es a promover los cambios necesarios para garantizar una efectiva complementariedad entre proveedores de distinta naturaleza, con algún tipo de base territorial. Sobre esta idea parece existir cierto acuerdo entre el Frente Amplio y el 60 SMU, a partir de la idea de generar acuerdos público-privados en el marco de una Red Integrada de Servicios de Salud (RISS). d) Rol de los prestadores: seguros privados integrales Los seguros privados integrales, con fines de lucro, tienen una posición todavía marginal en el sistema en términos de estructura de provisión, aunque a pesar de ello, en los últimos años se puede advertir cierto crecimiento en su matrícula. De hecho, han duplicado su número de afiliados tras la implementación de la reforma47. Durante la negociación que dio lugar a la aprobación del SNIS, estos prestadores lograron consagrar su inclusión, debido a que originalmente no iban a pertenecer al sistema (Rodríguez Araújo y Toledo, 2010). Este reconocimiento se vio reforzado, posteriormente, a partir de la posibilidad de que los usuarios FONASA trasladaran su cápita a uno de estos seguros, pero quedando como responsabilidad de cada persona negociar con la empresa el pago de la diferencia entre el valor de la cápita y el valor total de la cuota. Como contrapartida, los seguros privados deben devolver al Fondo Nacional de Salud (FONASA) un 6% de los ingresos provenientes de este fondo, por concepto de gastos administrativos. Pero además, otro punto que presenta diferencias entre estos prestadores y los privados sin fines de lucro, es que el ingreso a un seguro privado integral está abierto todo el año, y no es necesario esperar al período de movilidad regulada (que sí rige para el sector mutual). A pesar de esa libertad, también es necesario aclarar que estos prestadores se encuentran sujetos a las mismas regulaciones que los restantes, en particular firmar contratos de gestión con la JUNASA e informar sobre el cumplimiento de metas al MSP. Sin embargo, el elemento diferencial más importante es que los mismos mantienen la posibilidad de seleccionar riesgos, o encarecer las cuotas de aquellos que justamente tienen mayores dificultades sanitarias, como adultos mayores, embarazadas o diabéticos, entre otros. A partir de esta base, se presentaron tres escenarios posibles: i) el mantenimiento de la situación actual, ya que por el momento parece ser un arreglo bastante aceptable para las distintas partes, pero que eventualmente podría traer cambios relevantes en el mediano y largo plazo; ii) la eliminación de la posibilidad de que se puedan financiar vía FONASA, lo que implicaría su virtual exclusión del sistema; iii) avanzar hacia su incorporación total, que básicamente implicaría un cambio en la naturaleza jurídica de estas organizaciones. 47 En los tres últimos años han tenido una variación en constante aumento desde 6 a 36 puntos en relación al total de la población atendida por estos prestadores (FONASA, 2012). 61 En este caso, sólo un actor (del directorio de ASSE) manifestó cierto acuerdo con la posibilidad de que en un mediano plazo estos prestadores tendieran a desaparecer. El resto de los entrevistados, por diferentes motivos, consideraron el mantenimiento de la situación actual como la mejor opción. Mientras algunos parecen oponerse ideológicamente a la existencia de seguros privados, al mismo tiempo reconocen que su integración al sistema es producto de una negociación política previa que puede ser muy costosa de revertir48. Aquí se pueden ubicar autoridades del Frente Amplio y de ASSE. Por otra parte, autoridades del MSP y de la JUNASA expresaron un matiz en relación a los comentarios anteriores en términos de que si bien se reconocen ciertos efectos distorsivos en el accionar de estos seguros, respecto a algunos de los principios rectores de la reforma, su impacto es visualizado como marginal49. Finalmente, desde los partidos opositores la situación actual es celebrada en la medida que impide el doble aporte de asegurados que optarían por seguros internacionales. Por ello abogan por mantener la situación tal como está50. En definitiva, para el rol de los seguros privados en el sistema no parecen proyectarse modificaciones que puedan traer aparejado algún tipo de impacto estructural importante en el corto plazo. Fundamentalmente a partir de la coincidencia de los tres partidos políticos más importantes. No obstante esto, podrían esperarse algunos cambios en relación a una mayor regulación sobre estos efectores, a partir del documento de bases programáticas discutido en el congreso del Frente Amplio ya que se establece que “Se definirán mecanismos de regulación de precios de mercado de compra-venta de servicios en el SNIS con la finalidad de eliminar el lucro dentro del Sistema” (Frente Amplio 2013: 73). e) Rol de los prestadores: Emergencias médico-móviles Las emergencias médico-móviles, en su rol de seguros privados parciales, son costeados fundamentalmente por el pago de bolsillo de sus afiliados, aunque en ocasiones también son contemplados en convenios externos a los aportes vía FONASA, que cubren a cerca de un tercio de la población del país (aproximadamente a un millón de usuarios). Este servicio extra-hospitalario, tiene mayor penetración en Montevideo que en el interior: la mitad de los habitantes capitalinos cuentan con tal provisión51. 48 “(…) generaría una situación compleja y no redundaría en temas fundamentales […] si fueras a atacar a un sector que está muy cercano a los formadores de opinión no traerías un aporte sustantivo al sistema.”(Entrevistado). 49 “Pensar cómo incorporarlos de manera que no propicien segmentación es un punto para pensar. Hoy, desde lo cuantitativo, el problema es mínimo.” (Entrevistado). 50 “Son una válvula de escape imprescindible, porque si no esas personas se irían a un seguro internacional y aportarían doblemente. […] Mantenerse sin obligatoriedades, cuanto más libre mejor.” (Entrevistado) 51 Fuente: Portal de noticias 180, en: http://www.180.com.uy/articulo/28627_Emergencias-movilescubren-40-de-consultas-domiciliarias. Publicado el 09/11/2012. 62 Entre las opciones planteadas en relación a las emergencias médico-móviles, la incorporación de estas empresas como prestadoras del sistema, recibiendo cápitas u otras formas de pago por afiliado, es apoyada por representantes de los trabajadores no médicos y de los seguros privados. Otra opción, como alguna fórmula de integración a través de la contratación de las emergencias por parte de los prestadores integrales, es apoyada por las autoridades del MSP, FEMI, UdelaR y SAQ52. Por otro lado, entre los actores que manifestaron una predisposición a mantener la situación actual se puede ubicar algunas autoridades del MSP y representantes del Partido Nacional53. f) Formación de personal médico La gestión de recursos humanos en general, pero en particular la planificación, formación y distribución del personal médico, es un factor clave para el éxito de cualquier tipo de política sanitaria, como por ejemplo garantizar la cobertura efectiva de la población a los diferentes servicios del sistema de salud, o transformar de forma efectiva el modelo de atención, hacia un esquema donde prime la atención primaria en el primer nivel. En este sentido, la formación está prácticamente monopolizada por la Universidad de la República, aunque los últimos años han visto la creación de una creciente oferta formativa en centros educativos terciarios privados. Este hecho plantea como primer punto a tener en cuenta la autonomía de dicha institución en relación a los gobiernos de turno, lo que puede dificultar la reorientación de ciertas pautas formativas. Pero a pesar de esto, el Frente Amplio parece tener en la Facultad de Medicina un aliado en relación a los principales ejes del SNIS. Incluso la reforma del plan de estudios de dicho centro, en la anterior administración, con la creación entre otras medidas de la cátedra de medicina familiar y comunitaria, parecen ilustrar esta afirmación. Como contrapartida, la segmentación interna de la formación en especialidades médicas, librada a la autogestión de cada conjunto de profesionales, ha redundado en muchos casos – a partir de instrumentos como los cupos – que se produzcan límites a la entrada que atentan contra las necesidades del 52 53 “Las emergencias móviles, la asistencia pre hospitalaria, debería ser parte del servicio de cualquier prestador (…) Lo ideal es que la asistencia pre hospitalaria y la hospitalaria la brinde el mismo prestador de salud (…) El servicio pre hospitalario debería ofrecerse como parte del PIAS.” O “Deberían incorporarse al SNS, en la prestación como tal, y si existen las empresas perfecto, podrán participar pero articuladas y racionalmente. La lógica sería que hubiera un sistema articulado. Una posibilidad es la que han hecho algunas IAMC que han incorporado servicios de emergencias. Si se amplía el servicio del prestador integral, este tendrá que articular con los prestadores parciales que están instalados” (Entrevistado) Aunque con reticencias ya que “Soy muy escéptico de la centralización de todos los servicios (…) son servicios parciales (…)” (Entrevistado) o reconocen las dificultades de avanzar en algún sentido “Yo creo que la principal restricción es la económica y en el momento de tomar decisiones de política esta prestación queda atrás, hay una cuestión económica. No es un servicio con barreras de ingreso, no es oneroso en términos unitarios, por eso se deja para adelante en decisiones de política” (Entrevistado). 63 sistema, y aumentan el poder de presión de esos colectivos. Claramente, las especialidades agrupadas en la Sociedad Anestésico-Quirúrgicas son el ejemplo más claro de esta situación. Durante los últimos años se han sucedido diversos episodios de conflicto y posteriores negociaciones vinculadas a la necesidad de ampliar los cupos de formación, con la intención de que la Universidad vaya aportando los recursos humanos que efectivamente necesita el sistema. En ese sentido, los escenarios que aparecen son básicamente tres: eliminar todo tipo de cupo, continuar con la estrategia de ampliación gradual de los mismos, o bien mantener la situación actual. Desde los lugares de mayor poder de decisión política no parecen existir intenciones serias de cambiar la lógica de funcionamiento actual de este aspecto de la formación. Tanto una parte del MSP y del FA, como la SAQ y la propia UdelaR, se encuentran afines a este escenario54. Sí han aparecido menciones a otro tipo de cambios, que sin impactar directamente sobre la formación inicial del personal médico, aspira a promover una actualización permanente de prácticas y conocimientos. Es el caso de la propuesta elevada por el SMU en relación a la re-certificación médica55, cuyo impacto en términos de formación no parece resolver los problemas antes mencionados, aunque sí aparece como un aporte interesante de cara a la mejora de la calidad en la atención. g) Distribución del personal médico en todo el territorio En Uruguay parece existir una enorme disparidad en la disponibilidad de los médicos y demás profesionales no médicos en Montevideo, con relación al resto del país. El problema de la distribución territorial de los recursos se convierte entonces en una importante limitante para el acceso efectivo a los servicios de una parte importante de la población. Lógicamente, esta situación se agudiza en las zonas más alejadas de los 54 Entre otras cosas las expresiones fueron las siguientes: “Los cupos deberían existir en algunos casos sí y en otros no. Son formas que han encontrado las sociedades científicas para limitar el acceso, y por lo tanto para seguir ganando mucho más que el resto de las profesiones (...) Tampoco creo que abrir sea lo más indicado, tenemos que saber cuánto necesitamos en cada una de las especialidades.” (Entrevistado). De forma complementaria, Por otra parte, “No estar de acuerdo con eso (los cupos) es una grave inconsciencia. Los RRHH son muy costosos de formar y deben tener después las garantías de un ejercicio profesional que sea satisfactorio para el profesional y para los usuarios. Entonces el número no puede ser infinito, no puede estar librado al azar, y menos en un país con recursos limitados para la formación de RRHH (...) En Uruguay faltarían enfermeros, pero no faltan médicos - estamos N°17 en el mundo según la OMS en número de médicos, y en 2° lugar en las Américas, después de Cuba -, no faltan especialistas, tampoco faltan cirujanos, lo que hay es una mala gestión de los RRHH. Tenemos una gran cantidad de cirujanos que no alcanza el número mínimo de cirugías para tener el training adecuado, están subempleados, hay cirujanos ociosos. Hay hospitales donde el número de cirugías es bajísimo” (Entrevistado). 55 http://www.elpais.com.uy/informacion/medicos-alertan-crisis-sistema-salud.html 64 principales centros poblados del país y en particular en cuanto a los recursos humanos del prestador público (ASSE)56. En relación a este problema, han surgido a lo largo de los últimos años algunos intentos que han tendido a solucionar este aspecto. Por un lado, existe en el parlamento un proyecto de ley que establece la obligatoriedad de que los estudiantes de medicina que se encuentren realizando sus residencias médicas, deban hacerlo necesariamente en el interior del país durante un período determinado de tiempo. Como una opción alternativa, se podría promover desde la autoridad sanitaria – MSP o ASSE dentro del sector público – una serie de incentivos, tales como fórmulas de pago diferenciales, para que algunos médicos comiencen a tener al menos un poco más de presencia en el interior del país. Por supuesto, también está lo opción de que la situación se mantenga más o menos parecida a la actual, y el mercado de trabajo médico continúe organizándose de manera poco planificada. Sin dudas existe un fuerte consenso en relación a la gravedad de la cuestión de los recursos humanos del sistema, y su centralidad para poder aspirar a otros cambios profundos del mismo. En este sentido, parece lógico que no existan actores que se posicionen a favor de mantener el statu quo. La postura mayoritaria en este punto ha sido la de promover algún tipo de incentivo para que los médicos se radiquen en mayor número en algún lugar del interior. Esta posición es apoyada por el gobierno (autoridades del MSP), sindicatos médicos (SAQ), no médicos (FUS), la Udelar, prestadores (ASSE y FEMI) e incluso el Partido Nacional57. h) Brechas salariales existentes Otra dimensión problemática del sistema de salud uruguayo en relación a la gestión de sus recursos humanos, tanto médicos como no médicos, es el de las retribuciones salariales. En concreto, a pesar de los refuerzos presupuestales dirigidos hacia el sector público – destinados mayoritariamente a recuperación salarial – las disparidades existentes entre subsectores, así como también las observadas entre diferentes especialidades médicas, conforman un importante nudo crítico para el desarrollo de la reforma58. 56 57 58 En ese sentido, ASSE tiene la siguiente distribución de cargos cada mil usuarios: enfermería: Montevideo 10,0 e Interior 3,8; Médicos: Montevideo 8,2 e Interior 3,4; Técnicos no médicos Montevideo 3,1 e Interior 1,6 (Fuente: Informe de Recursos Humanos en Salud- MSP (2010). “En todos los lugares del planeta, las capitales tienen un efecto magnético sobre todos los recursos humanos, no solamente sobre los médicos (…) Esto no se ha abordado a punta de bayoneta, ni con medidas coercitivas, sino haciendo atractivos esos centros periféricos o distantes para que vayan: dándoles las condiciones laborales, salariales, profesionales adecuadas para que el profesional se traslade. (…) Hay que hacer políticas de Estado que contrarresten esa situación, como han hecho en Chile por ejemplo, que cuanto más lejos te vas, mejor te pagan y con condiciones adecuadas.” (Entrevistado). A modo de ejemplo, un anestésico quirúrgico cobraba, en el año 2010, en ASSE $30.925 en Montevideo y $42.065 en el Interior. En cambio ese cargo se percibía en una IAMC $78.601 en 65 Si bien la naturaleza del problema es netamente económica, lo cierto es que daría cuenta de serias carencias regulatorias de la autoridad sanitaria. A partir de este reconocimiento es que los escenarios delineados se orientan justamente a la introducción de diferentes niveles de regulación por parte del Estado en materia salarial. Desde la opción regulatoria más laxa de las presentadas, se podría dar que, a través de la eliminación de los aportes patronales que paga ASSE y que las IAMC tienen exonerados, o viceversa, se igualaran ciertas condiciones entre los diferentes prestadores, lo que permitiría emparejar las retribuciones ofrecidas a cada profesional. Por otra parte, de concretarse la firma a nivel de negociación colectiva un laudo único para el sector, el componente fijo de los salarios sería el mismo para todos los profesionales de la misma categoría, lo que inevitablemente llevaría a una mayor homogenización. En tercer lugar, como forma más estricta de regulación, se podrían aprobar diferentes medidas para reducir estas brechas, a través de instrumentos tales como la fijación de topes, o el establecimiento de un mayor control y supervisión de la gestión financiera de los diferentes prestadores. Finalmente, siempre está la opción de que prevalezca el statu quo. Los actores entrevistados parecen no estar conformes con el mantenimiento de la situación actual y en general se muestran bastante afines, o poco críticos, con algunas de las propuestas ya planteadas o en discusión. En este caso, un claro ejemplo lo constituye la firma de un laudo único para el sector salud ya que es la propuesta que más adhesiones parece tener59. Muy atada a esta cuestión aparece el tema del multiempleo, reconocido como un grave problema del sistema por parte de múltiples actores, sobre todo el SMU y el MSP, que apuestan a revertir este situación a partir de la ampliación de los cargos de alta dedicación. Desde el pasado 1 de Julio, las IAMC deben cubrir sus nuevos puestos o vacantes cargos con alta dedicación60. Montevideo y $85.444 en el Interior del país (según datos de Informe de Recursos Humanos en Salud- MSP, 2010). 59 Estos apoyos se expresan en frases como: “No lo vamos a poder lograr en este período, pero es una necesidad, una prioridad. Igualmente, en esta necesidad del sistema sigue habiendo inequidades, porque si pusiéramos el mismo salario en todos lados, la gente igual optaría por Montevideo, porque en Montevideo puede emplearse en varios lugares a la vez. Por eso creo que esto está unido al incentivo de mayor salario para el interior, donde a lo sumo tenés dos o tres prestadores.” (Entrevistado). En un sentido similar, “Lleva mucho tiempo, hablamos de condiciones de trabajo y una banda de remuneración, para tener un laudo único estamos fijando pisos. Condición para el laudo único no es únicamente remuneración, sino de organizar el trabajo con normativas distintas, porque en el sector público y en el privado, los salarios se ajustan en tiempos y parámetros diferentes, ya para empezar eso es un problema. Creo que es imprescindible ir hacia la unificación.” (Entrevistado). 60 http://www.elpais.com.uy/informacion/medicos-fijan-sueldo-alta-dedicacion.html 66 Sin embargo, este esquema ya ha obtenido las primeras críticas desde otros actores como FEMI, que aducen que el nuevo sistema no logra equiparar las retribuciones que hoy en día ganan los médicos combinando tareas en el subsector público y el privado61 Por otra parte, algunos entrevistados se concentraron en algún aspecto concreto de la estructura de retribuciones del sistema: “Sí debe existir la remuneración variable como parte del salario, pero no puede ser único el pago variable” (Entrevistado). Pero además, otros se inclinan por plantear soluciones por la vía de las cargas impositivas62. A continuación, el Cuadro 9 presenta un resumen de los escenarios más relevantes – en el sentido de aquellos que fueron considerados por la mayor cantidad de actores contactados – y diferentes posicionamientos mencionados para la dimensión de estructura de provisión del sistema. Cuadro 9. Posicionamientos sobre escenarios más relevantes en Dimensión I: Estructura de provisión del sistema Escenario Actor/es Rol de ASSE ASSE (Directorio), Cajas de Auxilio, FUS, MSP, SAQ, SMU, UdelaR, Usuarios Competencia con diferencias FEMI, FFSP, MSP Integración y coordinación de prestadores públicos Consolidación de un polo público asistencial ASSE (Directorio), MSP, FFSP, UdelaR, coordinado por ASSE FA Hospitales policial y militar como competidores ASSE (Hospital), FEMI, FUS, SAQ, SMU Mantenimiento situación actual de ambas PN, MSP, Cajas de Auxilio sanidades Incorporación del Hospital de Clínicas a ASSE FA, SMU Mantenimiento situación actual HC MSP, UdelaR Rol de los seguros privados. FA, PC, PN, MSP, Usuarios, IAMC, ASSE Mantenimiento de la situación actual (Hospital), SAQ, FEMI Formación de recursos médicos Eliminación de los cupos existentes FUS Ampliación de los cupos MSP, FA Mantenimiento de la situación actual MSP, FA, SAQ, UdelaR Distribución de recursos humanos en el territorio Aprobación de la ley de residencias médicas A favor: MSP, FEMI. En contra: SAQ Creación de incentivos para mayor presencia en el MSP, SAQ, UdelaR, FUS, FEMI, ASSE, PN interior Brechas salariales Igualar aportes patronales entre subsectores ASSE, MSP, UdelaR Firma y aplicación de un laudo único ASSE, FA, FEMI, FUS, MSP, SAQ, SMU, Competencia en igualdad de condiciones 61 62 http://www.elpais.com.uy/informacion/critican-cargos-alta-dedicacion-interior.html “Creo que el camino es el impositivo, no tanto topear salarios y honorarios, sino que si recibís más, que pagues más (…) la redistribución que han hecho los países escandinavos ha sido en esa lógica.” (Entrevistado). 67 UdelaR, Cajas de Auxilio Fuente: elaboración propia en base a entrevistas a informantes calificados. V.2. Oferta programática 2014: ¿convergencia o proyectos en disputa? Debido a que buena parte de la viabilidad política de los cambios y escenarios problematizados en este trabajo dependen de qué partido vaya a gobernar en el próximo período, parece interesante rescatar las principales propuestas programáticas en materia de salud de los dos partidos que tienen opciones reales de acceder a la Presidencia: el Frente Amplio y el Partido Nacional63. En relación al programa presentado por el Frente Amplio, las propuestas en materia sanitaria se concentran casi su totalidad, en algunos de los escenarios problematizados en este trabajo. En materia de financiamiento, las principales ideas están orientadas, al menos potencialmente, a unificar los fondos (FONASA y FNR) y a eliminar tendencialmente la competencia entre prestadores vía incentivos de mercado. En el primero de los casos, sin especificar cómo, se hace referencia a una progresiva incorporación del FNR al seguro único; mientras que en relación al segundo punto, se aspira a continuar regulando los precios y tasas existentes para los diferentes actos asistenciales. Con respecto al eje regulación, las propuestas parecen girar en torno a fortalecer aspectos ya instalados y a ciertas innovaciones organizativas. Por un lado, se plantea fortalecer en un eventual tercer período de gobierno las capacidades de fiscalización que hoy posee el MSP, lo que redundaría en seguir reforzando la naturaleza eminentemente pública de dicha tarea. En materia de conducción sectorial, aparece explícitamente la incorporación de un representante de ASSE – no así respecto a otros actores como los médicos – pero también introduce innovaciones, como la idea de implementar instancias abiertas, regulares, de base territorial. Finalmente, con relación a la provisión, sería prioridad la implementación efectiva de una RISS, en los términos mencionados anteriormente, a partir de un cambio normativo que, mediante una ley, obligara a los efectores a complementar servicios. Si bien este cambio ya fue problematizado en su potencial impacto, una novedad que aparece en esta dimensión es la búsqueda de “…una lógica de adscripción de usuarios y familias a efectores del primer nivel, por circunscripción territorial en áreas, zonas y regiones de salud a nivel municipal, departamental y nacional. Dentro de un modelo de atención que refiere a unidades territorio-población, los prestadores de salud deberán asegurar servicios propios o por vía de convenios para tener usuarios en el territorio y 63 A dos semanas de las elecciones y según todas las empresas de opinión pública del país esos dos serían los que pasarían a una segunda vuelta electoral. 68 los usuarios no podrán elegir prestadores que no tengan servicios en el territorio.” (Frente Amplio, 2014: 76) Si bien la efectiva implementación de una medida de este tipo orientaría la provisión del sistema hacia una lógica de Sistema Nacional de Salud; es preciso decir que el conjunto de tendencias ya analizadas, sumado a la orientación competitiva de los prestadores, parece imponerle a este cambio una oposición considerablemente fuerte. Como cierre al repaso de las propuestas programáticas del FA, parece importante destacar que si bien las propuestas pueden incorporarse de forma relativamente armónica en la discusión planteada en este trabajo, las mismas no terminan de dar cuenta de una serie de aspectos muy importantes en términos de desarrollo de una segunda etapa de implementación del SNIS. Este punto cobra relevancia en la medida que, incluso relativizando en su máxima posibilidad el impacto de los programas partidarios en la implementación de políticas públicas, el mismo puede ser un indicador aproximado de cuáles son los temas que serán priorizados en la próxima agenda gubernamental. Por el lado del Partido Nacional, la propuesta enmarcada en su “agenda de gobierno” presenta algunas líneas coincidentes con los planteos del Frente Amplio – de hecho parte de reconocer los principios fundantes de la reforma – y también sobresale la aspiración a construir un sistema de incentivos para favorecer la radicación de médicos en el interior, a tono con la propuesta elevada por el SMU en su novena Convención Médica. Pero además de estos puntos de acuerdo o sintonía con cambios ya mencionados, las cuestiones más interesantes aparecen por el lado de las novedades, que al menos en apariencia tendrían el potencial de orientar al sistema en un sentido diferente al buscado por los principios constitutivos del SNIS. En materia de provisión, además de postular la necesidad que ASSE compita en igualdad de condiciones con el resto de prestadores, y por ende objeto de las mismas regulaciones – firma de contratos de gestión, pago por desempeño, etc. – y sanciones. Otro aspecto a destacar, vinculado con la forma de organización del prestador público, es la idea de regionalizar los servicios de atención, asociando estas unidades a los gobiernos departamentales. Una medida de este tipo implicaría muchos movimientos en materia de traspaso – descentralización – de funciones que no estarían exentos de conflicto. En segundo término, aparecen una serie de menciones a cuestiones vinculadas a la regulación del sistema, que al mismo tiempo tendrán especial incidencia en la estructura de provisión. Básicamente, las mismas dan cuenta de una noción netamente gerencialista sobre cómo deberían organizarse y gestionarse los servicios de salud. Por ejemplo, se asocia implícitamente al usuario con un cliente, cuyo poder es el poder de compra, o más directamente, su capacidad de ejercer la salida ante el 69 descontento por la calidad del servicio. Por otra parte, introduce la idea de penas ante incumplimiento de los contratos de gestión, que se opondría a la realidad actual donde en oposición a una lógica punitiva, lo que ocurre es que quien no cumple pierde de ganar, pero no es castigado. Estos movimientos generarían ciertas tendencias hacia el predominio del mercado en materia asistencial, y al mismo tiempo podrían llegar a tener una fuerte oposición desde los actores encargados de la provisión, en la medida que podrían impactar directamente en la capacidad financiera de los mismos. Pero además, los cambios de tipo gerencial se completan con la idea de promover que la conducción de los hospitales públicos sea desarrollada por gerentes profesionales, sin vínculos con la profesión médica. Nuevamente, esta medida que parte de la idea de que uno de los principales problemas del sector público es el de la gestión, encontraría en los sindicatos médicos un potencial actor con poder de veto. En definitiva, parece claro que, tal como lo establece la gran mayoría de los trabajos académicos sobre reformas en los sistemas de bienestar o en sectores específicos del mismo, la orientación ideológica de los partidos políticos es una variable muy importante a considerar para explicar las orientaciones de los cambios. VI. Ensayando escenarios de cambio para la segunda etapa de implementación del SNIS Presentados los principales posicionamientos, sobre posibles cambios en diversos aspectos el sistema de salud, de los actores relevados; las siguientes líneas tienen por objetivo analizar estos resultados en función de las teorías de cambio institucional y de la tipología de sistemas de salud presentadas. En este sentido, serán considerados cambios estructurales o de paradigma, aquellas medidas que impliquen un movimiento de cuadrante (Estado, mercado o societal) en al menos dos de las dimensiones propuestas por Wendt et al (2009): financiamiento, regulación y gestión. Por el contrario, los cambios que tengan como resultado un ajuste o refuerzo de la configuración existente serán considerados como cambios graduales, que potencialmente podrán o no oficiar como catalizadores de una transformación mayor en el mediano o largo plazo. En relación a los escenarios presentados en la sección anterior, los mismos serán trabajados de la siguiente manera: se tomarán para el análisis los ejemplos considerados “más probables”, ya sea por la cantidad de actores que mostraron acuerdo con el mismo, pero también de acuerdo al peso político o al manejo de otros recursos de poder que manejan los actores que apoyan la medida, en el entendido de que puede ocurrir que no sea necesaria una coalición extremadamente amplia para procesar cambios específicos, cuando los actores centrales de ese proceso logran 70 ponerse de acuerdo. Estos escenarios, es bueno recordar, fueron construidos a partir de la identificación de aspectos que hacen a la organización y funcionamiento del sistema de salud uruguayo, y fueron considerados como no cerrados, o incluso no asumidos por la reforma que instaló el SNIS. Justamente a partir de este último punto es que en algunos casos no se observan posicionamientos claros, o incluso propuestas concretas que hayan sido consideradas públicamente. Finalmente, una vez identificados los escenarios más probables, los mismos serán considerados en relación a su impacto en la arquitectura existente, y a la luz de los tipos de cambio institucional gradual, pero de forma agregada por dimensión. Es decir: será la combinatoria de escenarios específicos la que determine el tipo de cambio probable en materia de financiamiento, regulación y provisión. Por supuesto, este ejercicio es puramente analítico, en la medida que las mismas se encuentran íntimamente conectadas. El ejercicio que viene a continuación tiene por detrás las siguientes preguntas: 1- ¿Cuáles son las modificaciones que podrían implicar un cambio de paradigma en el SNIS? 2- ¿Qué actores apoyan o se oponen a estos cambios? 3- ¿Cuál es el impacto agregado de los cambios más probables? ¿Hay consistencia o contradicciones entre ellos? 4- ¿Es posible hablar de una coalición reformista recreada, o por el contrario el gobierno deberá negociar múltiples acuerdos parciales con diferentes socios? VI.1 Cambios en materia de estructura de financiamiento Si bien esta es la dimensión sobre la cual la primera etapa de la reforma presentó la mayor cantidad de cambios – no sólo cuantitativamente sino también en relación a la envergadura de los mismos – la situación a mediano plazo aun ofrece cierta posibilidad de avance. Fundamentalmente, el relevamiento realizado arrojó un cambio potencial: la incorporación de nuevos colectivos al FONASA, más allá del calendario fijado por ley, y que finaliza en el año 2016. Dicho movimiento abarcaría tanto a la población de ASSE que actualmente no integra el fondo único – los “no fonaseados” – como a otros colectivos que mantienen esquemas de aseguramiento paralelo como policías, militares y municipales. Este punto será retomado más adelante, sobre todo a nivel de provisión, debido a que lógicamente también va a generar movimientos y desafíos claros en dicha dimensión. La incorporación de estos colectivos implicaría un acercamiento notorio a la efectiva universalización y consolidación del fondo único. Este hecho, además de consolidar mejoras en cuestiones tales como equidad e igualdad, permitiría llevar al esquema de aseguramiento vía seguridad social a su máximo potencial, facilitando en este caso un 71 posible pasaje a un esquema de financiamiento vía impuestos. Dicho cambio, en términos de modelo de sistema de salud, daría cuenta – como fue presentado anteriormente – de un acercamiento a los tipos ideales “Beveridge”, predominantes en las matrices de bienestar de corte socialdemócrata. Uno de los aspectos más importantes de un cambio de este tipo tiene que ver con la sustentabilidad del sistema, fundamentalmente por el hecho de “descolgar” el acceso a los servicios de salud de la pertenencia o no al mercado formal de trabajo. En los términos de la tipología de cambio institucional gradual, la configuración de este escenario podría, en el mediano-largo plazo, tomar la forma de un cambio por capas, en la medida que no se niegan ni se reforman las reglas existentes – en este caso el calendario de incorporación existente – sino que por el contrario se crean nuevas reglas que operan en los márgenes, permitiendo un salto cualitativo. En este sentido, el movimiento dentro del esquema de Wendt et al sería el de un tipo de financiamiento mixto, con predominio del sector societal (contributivo) hacia un formato donde el actor central sería el Estado (rentas generales). Ahora bien, ¿cuáles son los actores que promoverían estos cambios? De acuerdo a lo relevado, es necesario separar el proceso en dos vías o trayectorias que no son necesariamente contrapuestas. Como un primer paso, la incorporación de las personas que actualmente son cubiertas por ASSE, pero que no integran el FONASA, y aquellos – relativamente pocos – todavía pagan una cuota mutual de su bolsillo: tanto el Frente Amplio como representantes de organismos públicos (UdelaR y MSP) y actores gremiales (SMU, SAQ y FEMI) serían potenciales aliados. Sin embargo, el escenario cambia un poco cuando la propuesta es avanzar todavía más, e incorporar a otros colectivos como militares, policías y municipales. En este caso, solamente sobreviven al primer acuerdo el MSP y el SMU, pero se suman los usuarios y la FFSP. Esta configuración de actores parece dar cuenta de la dificultad existente para alcanzar la unificación casi total de los esquemas de cobertura y financiamiento. Estos límites necesariamente constituyen un freno al potencial cambio de paradigma, en la medida que sigue dejando fuera de la coalición de apoyo a importantes actores, tanto públicos como privados. Pero además, también aparecen otros factores que estarían construyendo fuerzas contrarias a este proceso, sobre todo el mantenimiento de la devolución de aportes FONASA a los grandes contribuyentes. Dicha medida es al mismo tiempo causa del esquema actual de financiamiento y refuerzo del mismo, porque todo avance hacia un esquema impositivo despertaría fuertes resistencias de los actualmente ganadores. La misma aparece en la coyuntura actual como un aspecto casi inamovible, debido a que entre los partidarios de mantenerla aparecen en primer lugar los dos partidos políticos con chances efectivas de acceder al gobierno en las próximas elecciones (Frente Amplio y Partido Nacional) además de contar con el apoyo de FEMI, SAQ, Cámara de Seguros Privados, FFSP, FUS y los usuarios. 72 Por otra parte, y en cierta medida vinculado al punto anterior, también podría estimarse que el mantenimiento de la posibilidad de que los usuarios FONASA trasladen su cápita – o más precisamente buena parte de ella – hacia un seguro privado, está dejando abierta la “opción salida” a colectivos muy importantes, no tanto por su cantidad, sino por su peso en términos de recursos de poder. Fundamentalmente se está haciendo referencia a sectores medio-altos que en vez de ejercer su voz para mejorar los servicios brindados en el sector mutual, pueden optar por otro tipo de atención (Hirschmann, 1970). De nuevo, la permanencia de seguros privados vinculados con el SNIS, compitiendo por cápitas, le agrega resistencias al sistema para unificar, ya sea financiamiento o aseguramiento. Dando cuenta de la tónica general ya mencionada, en este caso la gran mayoría de posicionamientos se orientaron al mantenimiento del statu quo actual, tanto a nivel partidario como gremial. Finalmente, otro aspecto que podría tener impactos graduales sobre el esquema de financiamiento es algún tipo de cambio en la relación y vínculo entre el FONASA y el FNR. En la medida que el segundo sea en cierta forma “absorbido” por el primero, se estaría consolidando con mucha más fuerza un fondo único de base estatal, y con mayor poder redistributivo. Sin embargo, esta opción parece no tener demasiados apoyos entre los actores relevados, ya que como se presentó anteriormente, si bien existe un eje promotor de esta medida compuesto por el Frente Amplio, el MSP y la UdelaR; el resto de actores que se expresaron sobre el particular (FUS, FFSP, SAQ, Partido Nacional, ASSE, e incluso otros referentes del FA) prefieren mantener la configuración actual. En definitiva, de existir voluntad política para avanzar gradualmente hacia una transformación del esquema de financiamiento, la estrategia a seguir debería aspirar a generar cambios en diversos aspectos del sistema actual, pero para ello tendrá que necesariamente explicitar un proyecto que aúne esfuerzos y nuclee actores que, de mediar una estrategia “caso a caso”, seguramente sería imposible de construir. La siguiente figura exhibe lo más sustantivo del análisis recién expuesto. 73 Figura 1. Síntesis analítica sobre cambios en financiamiento “Fonasear” usuarios ASSE + particulares “Fonasear” usuarios ASSE + particulares + militares, policías y municipales Apoyo: FA + UdelaR + MSP + SMU + SAQ + FEMI Apoyo: MSP + SMU + Usuarios + FFSP No devolución de aportes FONASA: actores que apoyan: FA y PN Traslado de cápitas FONASA a seguros privados VI.2 Cambios en materia de estructura de regulación La configuración de la dimensión regulatoria y de rectoría del sistema es también un punto sobre el cual aparecen importantes acuerdos entre los actores. Sin embargo, de acuerdo a los escenarios de cambio planteados parecen emerger ciertas cuestiones que habían sido saldadas en el arreglo constitutivo del SNIS. Estos aspectos (estatus de la JUNASA y actores sociales participando en ámbitos de decisión) en caso de adoptar algunas modificaciones, podrían estar promoviendo un cambio en la arquitectura inicialmente acordada. Como primer hecho a destacar, aparece la aparente consolidación y sustentabilidad de los instrumentos de participación social construidos con la reforma. Esta afirmación se sustenta en que ningún actor manifestó intenciones explícitas de eliminar estos mecanismos. Por otra parte, la revisión de los posicionamientos en la sección anterior evidenciaba dos grandes acuerdos, que no obstante esconden matices importantes, y por lo tanto impiden agrupar a los actores en una única coalición: el cambio de rol de los representantes sociales y la necesidad de incorporar nuevos actores. En relación al cambio de rol de la representación social, las propuestas manejadas se orientan a disminuir la influencia de estos actores, ya sea vía otorgamiento de un doble voto a la presidencia de ASSE por ejemplo, o a través de un cambio en las potestades de los representantes de trabajadores y usuarios, pasando a un esquema de voz sin voto. Sin lugar a dudas, este proceso aparece directamente influenciado por 74 cuestiones coyunturales, como el procesamiento del representante de los trabajadores no médicos en el directorio de ASSE y en año electoral; pero esto no implica necesariamente que existan los acuerdos necesarios para promover un cambio sustantivo en ese sentido. Porque por otra parte, otros actores también introducen como un factor problemático la incorporación durante la segunda administración frenteamplista de un representante de la oposición al directorio de ASSE. Si a lo presentado hasta aquí se le agrega el hecho de que a pesar de que tanto el Frente Amplio como el Partido Nacional, en conjunto con las autoridades del MSP y de ASSE, y representantes del movimiento de usuarios, acuerdan en la necesidad de reglamentar los procesos de selección de dichos cargos, dicho proyecto no ha logrado salir de la Presidencia de la República: es dable esperar que continúen operando importantes bloqueos para cambiar el arreglo existente. No queda claro hasta qué punto la adopción o no de cambios en el rol de los representantes puede favorecer o no el ingreso de nuevos actores a estas instancias (fundamentalmente directorio de ASSE y JUNASA). Sobre este punto, dos son los actores que parecen recoger los acuerdos necesarios para obtener mayor participación: representantes de ASSE en la JUNASA, dando cuenta del conjunto de prestadores públicos del país; y representantes médicos, tanto en ASSE como en JUNASA. Mientras que la incorporación de ASSE en la JUNASA parece que va a ser un hecho en la próxima administración en caso de que el Frente Amplio acceda al gobierno, el caso de los médicos no aparece como tan claro, a pesar de que la cantidad de actores favorables a dicha incorporación es relativamente amplia, y el propio peso del actor en el sistema dificulta el mantenimiento de su exclusión, debido a las especificidades técnicas del sector. Observando exclusivamente a la dimensión de regulación, la composición de actores que integran la JUNASA y su forma de elección se vuelven relevantes en tanto las mismas podrían estar abonando el terreno para arreglos de tipo corporativo o bismarckiano, similares al caso alemán, donde buena parte de la regulación sistémica recae sobre espacios que gozan de fuerte autonomía respecto a las autoridades ministeriales. La concreción de estos movimientos debería venir por el lado de la incorporación efectiva de los médicos, pero también por la fijación de mecanismos de elección de representantes de usuarios y trabajadores que trasciendan la designación política, y al mismo tiempo promuevan lógicas de representación generales y no sectoriales. Pero incluso si se dieran estos cambios, necesarios pero insuficientes, la consolidación de los mismos dependerían de una tercera medida: el cambio en el vínculo entre la JUNASA y el MSP. Esto se debe a que incluso fortaleciendo el rasgo corporativo de la representación social, la misma no implicaría un cambio en el actor central dentro de 75 la tipología de Wendt et al, a menos que se produjera algún movimiento hacia la autonomización de la JUNASA, que fortalecería el rasgo societal en detrimento del predominio estatal existente. De hecho, esta opción fue manejada en cierta forma durante el proceso de diseño del SNIS, con la consideración de una Superintendencia independiente del MSP. Esta opción parece reflotarse a partir del posicionamiento de autoridades ministeriales, pero también de representantes de los trabajadores no médicos (FUS y FFSP) y de los usuarios. Si bien no se pudieron recoger expresiones de los distintos partidos políticos a favor o en contra de la medida, la información permite instalar el tema como un emergente a ser considerado. Reforzando esta tendencia, únicamente FEMI se posicionó explícitamente a favor de una recentralización de la JUNASA, y ningún actor contactado se mostró partidario de mantener la situación actual. En definitiva, la confluencia de distintos cambios o ajustes, en principio menor, tendrían la potencialidad suficiente para consolidar un cambio en la estructura existente. Nuevamente, la viabilidad política de estos movimientos no depende de una coalición homogénea, sino que por el contrario, implica escenarios de negociación distintos. Pero además, la consideración sobre este punto también se dificulta como consecuencia de la inexistencia de pronunciamientos claros de los referentes partidarios. En términos de las categorías teóricas trabajadas, dicho cambio sería una combinación de reemplazo en materia organizativa (nueva institucionalidad de la JUNASA) con cambio por capas en relación a la cantidad y tipo de actores participantes. En el primero de los casos, la introducción de nuevas reglas necesariamente implica una remoción de las existentes, al tiempo que la incorporación de los médicos y la efectiva reglamentación de las elecciones de usuarios y trabajadores no supondría efectos directos sobre los actores ya integrados. Las siguientes figuras exhiben lo más sustantivo del análisis recién expuesto. 76 Figura 2 Cambio organizativo de la JUNASA Figura 3 Cambio de rol de representantes sociales e incorporación de nuevos actores VI.3 Cambios en materia de estructura de provisión Como ya se ha mencionado, las cuestiones asociadas a la estructura de provisión y/o al modelo de atención, han sido sin lugar a dudas los puntos sobre los cuales hasta el momento, la implementación del SNIS ha registrado menos avances o transformaciones. A continuación, el análisis estará centrado en los cambios que podrían impactar considerablemente en la configuración de proveedores de servicios de salud dentro del sistema, así como también qué movimientos podrían impactar en el modelo de atención. En relación a este punto, la disyuntiva que podría plantearse es entre continuar con un sistema que, si bien se encuentra claramente más integrado que en la estructura existente previa a la reforma, todavía presenta fuertes incentivos para la competencia 77 entre prestadores. Continuar por este camino, o avanzar hacia el pasaje paulatino a una lógica de cooperación y coordinación que virtualmente minimice las aristas de competencia por precios y servicios diferenciales entre prestadores, parecen ser las dos grandes orientaciones estratégicas en discusión. Transitar uno u otro camino depende entre otros factores del rol que asuma ASSE como principal prestador público, el tipo de servicios y recursos compartidos por todo el sistema. Si bien las autoridades de ASSE, tanto a nivel de directorio como de hospital, parecen interesadas en mantener la configuración actual, en el sentido de que el sector asistencial público se reserve ciertas funciones específicas que lo diferencian de los prestadores privados – fundamentalmente de las IAMC –; la gran mayoría de los actores sectoriales -MSP, FUS, SMU, SAQ, UdelaR, Usuarios y las Cajas de Auxilioconsideran necesario avanzar hacia una lógica de competencia en igualdad de condiciones entre ambos subsectores. En términos de cambio institucional, la lógica que siguen muchos de quienes defienden este planteo es que sin modificar reglas específicas de la competencia por usuario, el avance en términos de condiciones iguales para todos, le permitiría a ASSE mejorar su gestión y calidad asistencial, comenzando así a captar nuevos afiliados provenientes de las IAMC. Dichos movimientos, supondrían una transformación en la clave de Mahoney y Thelen (2010) debido a que el impacto de las reglas existentes cambiaría a partir de movimientos en el contexto sobre el que las mismas operan. El problema con este escenario es que parece difícil que dichas mejoras se procesen de forma relativamente rápida, y mucho menos que con ellas se diera automáticamente un corrimiento de usuarios hacia el sector público, entre otras cosas debido a las trabas culturales todavía existentes en relación a la atención pública, asociada a la atención de personas de menores recursos con servicios de peor calidad que en el resto del sistema, al menos en Montevideo. Sin embargo, las mejoras en las condiciones de competitividad de ASSE podrían mejorarse a partir de una serie de cambios por capas que tuvieran impactos en una mejor utilización de los recursos disponibles en el subsector público. Concretamente, la efectiva puesta en marcha de la Red Integrada de Efectores Públicos de Salud (RIEPS) consolidaría un polo público asistencial liderado por ASSE, con mayor y mejor capacidad para gestionar los recursos disponibles. Si bien la RIEPS puede avanzar en la integración de servicios públicos que históricamente han estado fragmentados y dispersos, necesariamente debe vincularse a la misma con alguna estructura de coordinación e integración a nivel sistémico, porque de lo contrario, se potenciará la fragmentación ya existente entre subsectores. De gran utilidad en este sentido, aparece la noción de Redes Integradas de Servicios de Salud (RISS) promovida desde la OPS, pero que en el caso uruguayo, su instalación efectiva parece difícil, a pesar de su aceptación entre diferentes actores estatales. 78 Otro de los problemas asociados es que la generación de igualdad de condiciones de competencia implica en realidad otros cambios de reglas, por ejemplo en términos de financiamiento. En caso de ser un prestador más, la población usuaria de ASSE debería ser “fonaseada”, determinando que el organismo recibiera un pago por cápita de cada usuario, en oposición a las partidas presupuestales tradicionales como ocurre actualmente. Nuevamente en este punto se plantean dos opciones: que ese pago por cápitas no implique además el derecho al usuario de elegir prestador, o que efectivamente estas personas adquieran las mismas libertades de movimiento que el resto de usuarios del sistema. Mientras que en el primero de los casos se mantendrían ciertos niveles de fragmentación del sistema en términos de cobertura, en el segundo caso los cambios sí podrían ser más considerables. Así, el reemplazo de la imposibilidad de los usuarios de ASSE que no integran el FONASA por su inclusión en el fondo con la totalidad de derechos asociados, podría terminar consolidando un esquema de provisión netamente societal, con un Estado cubriendo a un mínimo de población, producto del movimiento masivo de personas al sector privado sin fines de lucro. Si se repasan las cifras de los últimos años del período de movilidad regulada (o apertura del “corralito mutual”) y los datos de las últimas encuestas de satisfacción de los usuarios de ASSE ya mencionadas, este comportamiento no parece demasiado improbable dados los cambios señalados. En definitiva, ninguno de los cambios planteados parece cuestionar la centralidad del mutualismo en el esquema de provisión del sistema. Dicho esto, la combinación y agregación de avances potenciales en materia de regulación, financiamiento y modalidades de provisión, podría resultar un ajuste tendiente a construir los incentivos necesarios para alcanzar una real integración del sistema, reduciendo al mínimo los puntos de competencia y maximizando la colaboración/cooperación entre prestadores. Es en este sentido que puede leerse el posicionamiento de los actores entrevistados sobre los mecanismos existentes de formación, distribución y retribución de los recursos humanos médicos del sistema. De acuerdo a la información recabada, pareciera existir cierto acuerdo entre algunos actores sobre la necesidad de continuar avanzando gradualmente con algunos de los movimientos ya iniciados, como por ejemplo, la ampliación de cupos para la formación de ciertas especialidades que necesita el sistema actual. Dichos cambios son considerados graduales, en la medida que, con excepción de la FUS, ningún actor plantea como opción la eliminación de cualquier tipo de cupo, dejando en manos de los propios especialistas, cierto control sobre la definición de la cantidad de recursos. Distinta es la situación con respecto a la distribución en el territorio del personal médico y de los esquemas de retribución existentes. En ambos casos, se observa un gran acuerdo sobre la necesidad de crear los incentivos necesarios para alcanzar una 79 mayor presencia de ciertos especialistas médicos en todo el territorio nacional -MSP; SAQ; UdelaR; FUS; FEMI; ASSE; PN- y al mismo tiempo la introducción de un laudo salarial único a nivel de Consejo de Salarios -FA; ASSE; MSP; UdelaR; SMU; FEMI; FUS; SAQ-. Como se mencionaba anteriormente, la concreción de estos cambios, sumado a la progresiva implantación de los cargos de alta dedicación; tenderá a consolidar una estructura de provisión más homogénea entre los diferentes prestadores, para gradualmente transformar un sistema fragmentado en uno integrado. Pero este potencial de cambio y la cantidad de actores que aparecen como apoyos probables a las medidas no inhibe la existencia de posibles actores de veto, sobre todo desde el punto de vista empresarial, que pueden ver a estas mutaciones como formas de intromisión en su libertad de gestionar, y buscan mantener la estructura de competencia existente: fundamentalmente las IAMC´s de Montevideo y el interior del país. La siguiente figura exhibe lo más sustantivo del análisis recién expuesto. Figura 4. Síntesis analítica sobre cambios en provisión competitiva de servicios Población ASSE “fonaseada” Puesta en marcha de la Red Integrada de Efectores Públicos de Salud (RIEPS) VI.4 Recapitulación: ¿Hacia dónde puede ir el SNIS? Intentando responder las interrogantes planteadas al inicio de esta sección, en líneas generales se puede advertir que no existen posicionamientos demasiado divergentes 80 entre los actores entrevistados, sobre la gran mayoría de los temas y escenarios planteados. Como complemento de esta apreciación, los posicionamientos identificados en este estudio tienden en cierta medida a evidenciar algo así como un nuevo consenso en los aspectos más estructurales del sistema. En definitiva, pareciera que luego de introducidas las principales novedades el inicio de la reforma, los diferentes actores se adaptaron rápidamente a los mismos, construyendo así un nuevo statu quo, con todas las dificultades asociadas a su transformación que identifica la literatura de cambio institucional. Este hecho confirma la necesidad planteada en este trabajo de observar especialmente aquellas alternativas de cambio gradual, para poder determinar la orientación final de las transformaciones o persistencias en las dimensiones analizadas. Como se fue observando a lo largo del presente capítulo, los diferentes tópicos planteados contienen en algunas de sus alternativas el potencial de promover en el mediano plazo ciertos cambios en las estructuras actualmente dominantes. Este primer reconocimiento es muy importante, en la medida que habilita un análisis que no queda preso de determinismos históricos ni institucionales: los actores, incluso en contextos de múltiples vetos y constreñimientos, poseen márgenes de acción. A modo de ejemplo pueden citarse la inclusión de nuevos colectivos al FONASA tendiendo a su universalización, o la reconfiguración de la institucionalidad y los actores participantes en los órganos encargados de regular el sistema. Si bien algunos de los cambios o escenarios planteados no son promovidos explícitamente por ningún actor en particular, la evidencia recogida permite reconocer puntos en los que existen acuerdos entre diversos actores, que podrían ser retomados por una coalición que tenga como objetivo profundizar la implementación del SNIS. Entre ellos, podría esbozarse un primer esquema de socios integrado por el Frente Amplio – y más específicamente las autoridades del MSP – la UdelaR – representada por la Facultad de Medicina – los sindicatos no médicos y los usuarios. Estos actores aparecen juntos en casi todos los escenarios planteados como más probables, y por otra parte este dato es consistente con las alianzas históricamente construidas en el sector salud uruguayo. En un segundo círculo, muy cercano, aparece el SMU en buena medida gracias a la línea interna – FOSALBA – que actualmente dirige este gremio. Por otra parte, si bien es cierto que en diversos escenarios aparecen otros actores dentro de los defensores de las propuestas “mayoritarias” como FEMI o incluso el Partido Nacional, dicha cercanía opera sobre todo en aspectos sobre los cuales existe un consenso sistémico como es el problema de la radicación de médicos en el interior. En otros casos, más complejos, generalmente el acuerdo viene por el lado de reconocer la necesidad de actuar, pero el mismo se diluye a la hora de plasmar propuestas concretas. Este es el caso del rol de la participación social, donde explícitamente estos actores plantean reducir su incidencia en los procesos de decisión. 81 Por otra parte, es importante precisar que también aparecen ciertos consensos sobre arreglos – históricos o producidos durante la reforma actual – que parecen tener larga vida, y que explícitamente no se piensan cambiar. Concretamente se está haciendo referencia a la centralidad del mutualismo en la provisión, el rol ambiguo de los seguros privados, tanto en términos de provisión como de regulación y financiamiento; y los recortes a la capacidad redistributiva que significa la devolución de aportes al FONASA. En definitiva, luego de una primera etapa reformista donde se podía apreciar o identificar una “gran coalición” promotora, básicamente gracias a un diseño y una coyuntura que le permitieron al gobierno ofrecer ventajas o ganancias a todos los actores; la segunda etapa, con una agenda pendiente mucho más diversa y compleja, con potenciales perdedores más claros: necesariamente debe construir otro tipo de coalición. Por este motivo, buena parte del futuro de la reforma del sistema de salud en Uruguay depende de los socios con los cuales el gobierno pretenda avanzar. En la medida que se continúe por la línea de incorporar a la mayor cantidad de actores, el potencial transformador de los cambios se verá seriamente limitado, debido a que muchos de las mutaciones repasadas en este estudio implican necesariamente movimientos en términos de estructura y recursos de poder. Por ende, en este caso a mayor amplitud de la coalición, menores bloqueos pero mayores posibilidades de reproducir el statu quo, adaptándolo. Por otra parte, la ausencia de un proyecto claro en términos de orientación sistémica, traslada inevitablemente el conflicto y la negociación a un nivel parcial, dimensión a dimensión. Esta lógica de pequeños pasos puede tener la ventaja de inhibir la formación de una gran coalición de veto, pero al mismo tiempo obliga al gobierno a recrear continuamente coaliciones, algunas veces con socios muy distintos, lo que trae asociados mayores costos de transacción. Y en segundo lugar, los resultados parciales no siempre van a tener una orientación común en relación al sentido último que se espera para el sistema. Así, mientras que la universalización del FONASA puede estar generando incentivos para pasar a un nuevo esquema de financiamiento, el mantenimiento de la devolución de aportes parece reafirmar la estructura basada en contribuciones a la seguridad social. 82 VII. Consideraciones finales: ¿avanzando hacia la Cobertura Universal de Salud (CUS)? La implementación del Sistema Nacional Integrado de Salud en Uruguay, ha constituido un innegable avance en términos de cobertura universal (CUS), en la clave planteada por la Organización Mundial de la Salud. Sin embargo, como cualquier sistema, todavía quedan márgenes de mejora, y sobre todo, consolidación y sustentabilidad. Dichos procesos no son neutros políticamente, debido a que entrañan fuertes conflictos distributivos en términos de correlación de fuerzas y recursos de poder; particularmente en contextos como los latinoamericanos, donde la fragmentación y segmentación de los sistemas de salud es muy grande. Es en este sentido que el presente estudio intentó explicitar los posibles cambios, en buena medida graduales, que podrían redundar, o bien en una profundización de las mejoras en clave de cobertura universal, o bien en un freno a las mismas. El sentido de estos cambios fue evaluado a partir de cómo se posicionaron los diferentes actores sectoriales y político-partidarios, definiendo aquellos escenarios que podrían ser entendidos como “más probables” en la medida que exista voluntad política de promoverlos. Retomando las categorías del cubo de la CUS, en el eje de la cobertura poblacional, si bien en Uruguay existe cobertura universal por la vía de los hechos, debido a que el Estado es garante de la atención de aquellas personas que no puedan hacer frente a los costos de afiliación – sea por carecer de los recursos económicos o por no pertenecer al mercado formal de empleo – la existencia de un seguro único y universal todavía tiene algunas etapas pendientes. En este sentido, el avance por integración de los colectivos que actualmente están asegurados por ASSE, parece conjugar el apoyo de un número importante de actores. Pero si bien dicha incorporación conformaría un enorme avance en términos de cobertura universal, todavía quedarían por fuera algunos colectivos claramente corporativos – en la mayoría de los casos con altos niveles de ingresos – que podrían imponer un freno a este proceso por su mayor capacidad de conflictividad política. Este aspecto es muy importante para entender la orientación del sistema en su conjunto, ya que el grado de universalismo en la cobertura imprime necesariamente dinámicas y distribución de poder diferentes en cada una de las restantes dimensiones: esquema de provisión, estructura regulatoria, modelo de atención, entre otros factores. En segundo término, la reducción de los gastos directos – privados – en la compra de servicios de salud y/o aseguramiento, todavía tiene márgenes de mejora, que vienen por el lado de la profundización y el perfeccionamiento de las regulaciones ya existentes. Pero nuevamente, las posibles rutas institucionales para consolidar este 83 proceso depende en buena medida de cómo se resuelvan algunos temas planteados anteriormente: por ejemplo, los niveles de autonomía de la JUNASA y el refuerzo o no de las capacidades administrativas y políticas del MSP en tanto organismo rector. Aquí, el conflicto pareciera ser potencialmente menor, como consecuencia de un cierto acuerdo vinculado a la necesidad de continuar profundizando el esquema existente; pero esto no quita que diversos actores – fundamentalmente FEMI y las IAMC de Montevideo – no intenten subvertir o matizar el impacto de las nuevas regulaciones. Por ende, la mejora en esta dimensión está lejos de ser un hecho consumado. Finalmente, y de forma similar a las dimensiones anteriores, la cantidad de servicios incluidos en la cobertura formal vía FONASA supuso una considerable mejora en comparación con el escenario anterior a la reforma, fundamentalmente a partir de la creación del PIAS. En este caso, las posibilidades de expansión de los servicios ofrecidos – o la efectiva universalización de los ya previstos – parece venir al menos por dos rutas que han sido planteadas en este estudio: por un lado, la incorporación de algunos prestadores públicos que todavía no integran el SNIS y tienen a su cargo la provisión de algunos procedimientos específicos como el Hospital de Clínicas – que de acuerdo a lo postulado por algunos candidatos a la presidencia parecieran existir los acuerdos necesarios – y por otro, un avance en el proceso de unificar los fondos y prestaciones que hoy forman parte del Fondo Nacional de Recursos. Esto último implicaría una actualización de los procedimientos que hoy en día tiene a su cargo el FNR, y que por los avances tecnológicos del sector ya no son considerados de alto costo, y eventualmente, podrían pasar a formar parte del PIAS. Esta es la postura defendida por el SMU. Concretamente a modo de cierre: el proceso de implementación del SNIS está aún en marcha, con agenda abierta y el potencial para profundizar el avance hacia la efectiva cobertura universal. Sin embargo, los caminos que pueden derivar en este objetivo presentan probables conflictos políticos e intentos de bloqueo y/o introducción de matices que podrían terminar consolidando una estructura todavía fragmentada, y con debilidades de sustentabilidad en el mediano y largo plazo. El final del juego parece entonces estar condicionado por la existencia o no de actores con un proyecto y recursos suficientes para adaptarse y cambiar las reglas existentes, minimizando las fortalezas de los defensores del statu quo. 84 VIII. Bibliografía utilizada Anell, A., Glenngård, AH. y Merkur, S. (2012). Health system review. Health Systems in Transition, 2012, 14(5), 1–159. Barba, C. (2011). La reforma de los sistemas de salud en América Latina: los casos de las reformas tempranas, intermedias y de tercera generación en México y Chile. En C. Fidel y E. Valencia Lomelí (Comps.). (Des)encuentros entre reformas sociales, salud, pobreza y desigualdad en América Latina. Tomo I. Buenos Aires: CLACSO. Boyle, S. (2011). United Kingdom (England). Health system review. Health Systems in Transition, 2011; 13(1), 1–486. Collier, R. y Collier, D. (1991). Shaping the political arena: critical junctures, the Labor movement and regime dynamics in Latin America. Princeton: Princeton University Press. Deeg, R. (2005). Change from within: German and Italian finance in the 1990s. En W. Streeck y K. Thelen (Eds.). Beyond Continuity. Institutional Change in Advanced Political Economies. Nueva York: Oxford University Press. Fleury, S. (2001). ¿Universal, Dual o Plural? Modelos y dilemas de atención de la salud en América Latina. En C. Molina y J. Núñez del Arco (Eds.). Servicios de salud en América Latina y Asia. Washington DC: BID. Freire, J.M. (2006). El Sistema Nacional de Salud español en perspectiva comparada europea: diferencias, similitudes, retos y opciones. [On Line]. Disponible en: http://www.ugt.es/claridad/numero7/freire.pdf. [Recuperado el 05/02/2014]. Fuentes, G. (2013). La creación del Sistema Nacional Integrado de Salud en Uruguay (2005-2012): impulso reformista y freno de puntos y actores de veto. [On Line] Disponible en: http://eprints.ucm.es/23195/1/T34824.pdf. [Recuperado el 01/12/2013]. García Sánchez, E. (2007). El concepto de Actor. Reflexiones y propuestas para la ciencia política. Revista Andamios, 3 (6), 199-216. Hacker, J. (1998). The Historical Logic of National Health Insurance: Structure and Sequence in the Development of British, Canadian, and U.S. Medical Policy. Studies in American Political Development, 12 (Spring), 57-130. Hall, P. (1993). Policy Paradigms, Social Learning and the State: the case of economic policy-making in Britain. Comparative Politics, 25 (3), 275-296. 85 Häusermann, S. (2010). The politics of Welfare State reform in Continental Europe. Modernization in hard times. Cambridge: Cambridge University Press. Hirschman, A. (1970). Salida, Voz y Lealtad. México DF: Fondo de Cultura Económica. Immergut, E. (1992). Health Politics. Interests and institutions in Western Europe. Cambridge: Cambridge University Press. Kingdon, J. (1995). Agendas, Alternatives, and Public Policies. Nueva York: Harper Collins. Klenk, T., Weyrauch, P. y Haarman, A. (2008). Beyond Policy Reforms: Governance Reforms in the Health Insurance Sector. Germany, France, and the Netherlands Compared. Working Paper 08-09. The European Research Institute. Maarse, H. y Paulus, A. (2011). The politics of health-care reform in the Netherlands since 2006. Health Economics, Policy and Law, 6, 125-134. Maceira, D. (2007). Actores y reformas en salud en América Latina. Nota técnica de Saúde Nº1/2007. Washington DC: BID. Mahoney, J. y Thelen, K. (2010). Explaining institutional change. Ambiguity, agency and power. Cambridge: Cambridge University Press. Mesa Lago, C. (2008). Reassembling Social Security. A Survey of Pensions and Health Care reforms in Latin America. Oxford: Oxford University Press. North, D. (1993). Instituciones, cambio institucional y desempeño económico. México DF: Fondo de Cultura Económica. Organización Mundial de la Salud (2000). Informe sobre la salud en el mundo. [On Line] Disponible en: http://www.who.int/whr/2000/es/index.html. [Recuperado el 05/02/2013]. Organización Panamericana de la Salud (s/f). Funciones Esenciales en Salud Pública. [On Line] Disponible en: http://www.paho.org/spanish/dpm/shd/hp/FESP.htm. [Recuperado el 06/03/2014]. Paris, V.; Devaux, M. y Wei, L. (2010) Health Systems Institutional Characteristics: A Survey of 29 OECD Countries. OECD Health Working Papers, 50. OECD Publishing. Disponible en: http://dx.doi.org/10.1787/5kmfxfq9qbnr-en Pierson, P. (2004). Politics in time: history, institutions and social analysis. Princeton: Princeton University Press. Pierson, P. (2000). Increasing returns, path dependence and the study of politics. The American Political Science Review, 94 (2), 251-267. 86 Pollitt, C. (2009). Bureaucracies remember, post-bureaucratic organizations forget? Public Administration, 87 (2), 198-218. Rodríguez Araújo, M. (2011). Democratización de la gestión pública en el gobierno del Frente Amplio. El caso de la participación social en la Reforma del Sector Salud. Tesis de grado en Ciencia Política. Montevideo: Facultad de Ciencias Sociales, Universidad de la República. Schmid, A.; Cacace, M.; Götze, R. y Rothgang, H. (2010). Explaining health care system change: problem pressure and the emergence of “hybrid” health care systems. Journal of Health Politics, Policy and Law, 35 (4), 455-486. Squires, D. (2012). Explaining High Health Care Spending in the United States: An International Comparison of Supply, Utilization, Prices, and Quality. Issues in International Health Policy. The Commonwealth Fund. Steinmo, S. (2008). What is Historical Institutionalism? En D. Della Porta y M. Keating (Eds.). Approaches in the social science. Cambridge: Cambridge University Press. Steinmo, S. (2001). Institutionalism. en N. Polsby (Ed.) International Encyclopedia of the Social and Behavioral Sciences. Elsevier Science. Steinmo, S. y Watts, J. (1995). It's the Institutions, Stupid! Why the United States Can't Pass Comprehensive National Health Insurance. Journal of Health Politics Policy and Law, 20 (2), 329-372. Streeck, W. y Thelen, K. (2005). Beyond continuity. Institutional change in advanced political economies. Nueva York: Oxford University Press. The Commonwealth Fund (2011). International profiles of Health Care Systems. Nueva York. Thelen, K. y Steinmo, S. (1992). Historical Institutionalism in Comparative Politics. En S. Steinmo, K. Thelen y F. Longstreth. Historical institutionalism in comparative politics: State, society, and economy. Nueva York: Cambridge University Press. Velasco Garrido, M. y Busse, R. (2004). Alemania: calidad y financiación de la asistencia en crisis. Ars Medica. Revista de Humanidades, 1, 57-73. Wendt, C. (2009). Mapping European Healthcare Systems: a comparative analysis of financing, service provision and access to healthcare. Journal of European Social Policy, 19, 432-445. Wendt, C.; Frisina, L. y Rothgang, H. (2009). Healthcare System Types: A Conceptual Framework for Comparison. Social Policy and Administration, 43 (1), 70-90. 87 ANEXO: Organismo de pertenencia de las personas entrevistadas: Filiación institucional ASSE ASSE Cámara de Seguros Privados Facultad de Medicina - UdelaR Federación de Funcionarios de Salud Pública Federación de Médicos del Interior Federación Uruguaya de la Salud Fondo Nacional de Recursos Frente Amplio Frente Amplio Mesa Coordinadora de Cajas de Auxilio Ministerio de Salud Pública Ministerio de Salud Pública Partido Colorado Partido Nacional Sociedad Anestésico-Quirúrgica Usuarios Usuarios Fecha de realización de la entrevista 16/10/2013 29/10/2013 13/09/2013 03/10/2013 09/10/2013 03/10/2013 21/10/2013 30/08/2013 19/09/2013 09/10/2013 06/09/2013 13/09/2013 17/09/2013 25/09/2013 25/10/2013 06/09/2013 05/09/2013 13/09/2013 88