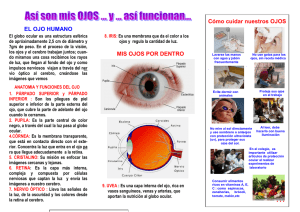
Oculoplástica
Anuncio

IMO 20 castellano:Maquetación 1 13/3/09 09:43 Página 1 Publicación del Instituto de Microcirugía Ocular Nº 20 - ESPECIAL Edita: Instituto de Microcirugía Ocular de Barcelona (IMO) Consejo de Redacción: Dr. Borja Corcóstegui, Francisca Rodríguez, Carmen Mas, Carlota Guinart Coordinación editorial y gráfica: Q&A, Imagen y Contenidos, S.L. Imprime: Creacions Gràfiques Canigó, S.L. Depósito legal: B-21.302-03 IMO 20 castellano:Maquetación 1 13/3/09 09:43 Página 2 IMO 20 castellano:Maquetación 1 13/3/09 09:43 Página 3 editorial Coincidiendo con el número 20 de la revista, les ofrecemos una segunda recopilación de reportajes de la sección “En portada”, como ya hicimos al alcanzar los diez números de este proyecto editorial. Este número especial nos permite repasar con relativa profundidad algunos temas de interés relacionados con diferentes subespecialidades oftalmológicas, como la oculoplástica, la anestesiología, los avances en córnea, la retinopatía diabética, la baja visión, la neuroftalmología o la DMAE, así como con las urgencias oftalmológicas. Esperamos que este compendio les sea útil para entender un poco mejor las diferentes patologías oculares y sus tratamientos, un objetivo que siempre hemos perseguido en el IMO. Además de desarrollar una labor de investigación, de docencia y de atención médico-quirúrgica, pretendemos ejercer un papel divulgativo sobre todo lo relativo a la visión y creemos que iniciativas como ésta pueden contribuir a ello. Con este número especial cerramos además una etapa de la revista y también del IMO, que próximamente estrenará nuevas instalaciones, junto a la salida 7 de la Ronda de Dalt. El traslado a la nueva sede que, con algunos meses de retraso sobre lo previsto se efectuará esta primavera (les informaremos puntualmente sobre la fecha concreta), supondrá un salto cualitativo importante para el Instituto, al ofrecer un mejor y mayor espacio y al incorporar nuevos servicios, como aparcamiento y cafetería-restaurante. Les emplazo a reencontrarnos a través de esta columna, desde la nueva revista y ya en las nuevas instalaciones, aunque desde el mismo centro de siempre, un instituto avanzado y cercano al mismo tiempo, que pretende estudiar, tratar y explicar de forma asequible cualquier problema ocular, desde el más leve hasta el más grave. Dr. Borja Corcóstegui Director IMO 20 castellano:Maquetación 1 4 13/3/09 09:44 Página 4 SUMARIO Oculoplástica págs. 6 - 11 Analizamos la labor de la Unidad de Cirugía Plástica Oftálmica Orbitaria y de Vías Lagrimales del IMO, encargada de tratar enfermedades que afectan a los tejidos que están alrededor del globo ocular: los párpados, las vías lagrimales y la órbita. Desde esta Unidad también se abordan problemas estéticos que afectan a la parte media y superior de la cara, una zona especialmente delicada, ya que cualquier complicación puede afectar al ojo y a la visión. Anestesiología ocular págs. 12 - 15 De la mano del equipo de anestesistas del IMO, repasamos esta subespecialidad que ha dado un gran salto en los últimos años, gracias al avance en farmacología, y ha permitido pasar de la cirugía con ingreso a la cirugía ambulatoria, una auténtica revolución en el ámbito quirúrgico. Avances genéticos en córnea págs. 16 - 19 En la última década, diversos avances han revolucionado el tratamiento de las lesiones de córnea. El uso de membrana amniótica de la placenta y de células madre de la córnea o la realización de trasplantes parciales que requieren un elevado grado de precisión, son los grandes saltos que se han dado en los últimos años y que repasamos en este reportaje, de la mano del Dr. Óscar Gris. Retinopatía diabética. págs. 20 - 23 Guiados por el Dr. Borja Corcóstegui, abordamos los principales aspectos de la retinopatía diabética, una enfermedad vascular que afecta a los pacientes diabéticos, cuyos vasos retinianos se deterioran, como consecuencia de los elevados niveles de glucemia (glucosa en sangre). La enfermedad puede evolucionar de pequeñas lesiones hasta pérdida severa de visión. IMO 20 castellano:Maquetación 1 13/3/09 09:44 Página 5 5 Neuroftalomología págs. 24 - 27 Ofrecemos las claves para comprender el funcionamiento de la visión como un proceso en el que el ojo y el cerebro “trabajan juntos”. Por ello, alteraciones del sistema nervioso central, provocados por traumatismos, tumores o inflamaciones, repercuten en la visión, cuya alteración es, en muchos casos, el primer síntoma de enfermedades sistémicas o cerebrales graves, como tumores o esclerosis múltiple. Baja visión págs. 28 - 31 Los pacientes con baja visión –aquellos con unos niveles de visión especialmente limitados, que no pueden mejorar con cirugía, con tratamiento farmacológico, ni con corrección óptica tradicional– pueden desarrollar una vida visualmente activa, si son capaces de “rescatar” y sacar partido de su resto de visión. Nueva terapia para la DMAE págs. 32 - 35 Destacamos una nueva terapia para el tratamiento de la DMAE, que consiste en la aplicación selectiva e intraocular de radiación beta y en la inyección de un fármaco, una combinación que, según un estudio piloto, frena el avance de la enfermedad y promete mejorar la visión de los pacientes en un único procedimiento quirúrgico. El IMO participa en un estudio clínico internacional para evaluar de forma definitiva la eficacia de este nuevo tratamiento. Urgencias oftalmológicas págs. 36 - 38 Consultar al oftalmólogo con rapidez puede solucionar molestias de visión y, en algún caso, incluso salvarla. Esta es una de las principales conclusiones del reportaje sobre urgencias oftalmológicas que esperamos ayude a disipar dudas sobre cuándo acudir a este servicio que funciona 24 horas durante los 365 días del año. IMO 20 castellano:Maquetación 1 6 13/3/09 09:44 Página 6 OCULOPLÁSTICA La Unidad de Cirugía Plástica Oftálmica Orbitaria y de Vías Lagrimales del IMO es la unidad encargada de tratar enfermedades que afectan a los tejidos que están alrededor del globo ocular: los párpados, las vías lagrimales y la órbita. Se trata de una zona especialmente delicada, ya que cualquier complicación puede afectar al ojo y a la visión. Sin embargo, hasta hace pocos años, esta subespecialidad era poco valorada por los oftalmólogos y dejada en manos de cirujanos de otros campos de la medicina, poco preparados para tratar sin riesgo ya no sólo la zona más cercana al globo ocular, sino, en general, la parte media y superior de la cara. más allá del globo ocular OCULOPLÁSTICA Las patologías más importantes del párpado suelen ser las malposiciones palpebrales, es decir, aquellas en las que el párpado superior no está en su sitio: está más caído de lo normal o más elevado de lo normal. La más habitual es la ptosis o caída del párpado, que provoca una disminución del campo visual superior. Habitualmente es bilateral y asimétrica. Suele ser de tipo senil, porque, con la edad, se va debilitando la inserción del músculo elevador en el propio párpado, con lo que el párpado cae, aunque su excursión arriba y abajo es correcta. También puede ser congénita (hereditaria o no), en cuyo caso IMO 20 castellano:Maquetación 1 13/3/09 09:44 Página 7 7 suele ser unilateral y es importante intervenir antes de los 4 años, porque si no puede afectar a la visión del niño en el futuro. congénitas o adquiridas o fruto de una lesión que afecte a algún músculo que contribuya a la función palpebral. Asimismo, presentan problemas en los párpados los pacientes con orbitopatía tiroidea (ojos saltones), ya que además de tener el ojo salido, tienen el párpado retraído. Otra malposición es el entropión -que consiste en que el borde libre del párpado se mete para adentro, con lo que las pestañas rozan dentro del ojo y requiere intervención inmediata-, y el ectropión, en el que el párpado se dobla hacia afuera. Pueden ser Los tumores o carcinomas alrededor de los párpados son también muy frecuentes. Según explica el Dr. Ramón Medel, responsable, junto con el Dr. Miguel González-Candial, de la Unidad de Cirugía Plástica Oftálmica Orbitaria y de Vías Lagrimales del IMO, “igual que en el caso de los orbitarios, los tumores palpebrales se operan con un criterio oncológico, es decir, se extraen procurando que no repro- IMO 20 castellano:Maquetación 1 8 13/3/09 09:44 Página 8 OCULOPLÁSTICA Dr. Miguel González-Candial, especialista en Oculoplástica del IMO. duzca, por lo que siempre operamos con un margen de seguridad”. A veces, entre el carcinoma y los márgenes de seguridad, se extirpa gran parte del párpado, por lo que luego hay que aplicar técnicas de reconstrucción palpebral de injertos vascularizados. “Esto significa que a la hora de operar, además de tener en cuenta el aspecto oncológico, también tenemos que tener en cuenta el estético y funcional”, explica el especialista del IMO. Por lo que se refiere a la órbita, la patología más frecuente es la orbitopatía tiroidea, una enfermedad autoinmune relacionada con el hipertiroidismo y que provoca, principalmente, exoftalmos o proptosis del globo ocular (ojos saltones), retracción de los párpados superiores, protusión grasa de los párpados, tanto inferiores como superiores (bolsas), y diplopia (visión doble). Además, puede llegar a producir exposición corneal, ya que los ojos no se pueden cerrar del todo, así como neuropatía óptica (afecta- Dr. Ramón Medel, especialista en Oculoplástica del IMO. ción del nervio óptico con pérdida de visión). El IMO es uno de los pocos centros en Europa donde se está llevando a cabo la rehabilitación quirúrgica del paciente con orbitopatía tiroidea. Según explica el Dr. Miguel González Candial, “cuando se llega a una fase estable de la enfermedad, en la que ésta ha provocado unos cambios permanentes, existe la posibilidad de llevar a cabo una rehabilitación quirúrgica eficaz”. Esta se divide en 3 pasos: recolocación del globo ocular con nuevas técnicas de expansión y descompresión orbitaria, corrección de la visión doble -actuando sobre la musculatura extraocular- y corrección de la retracción de los párpados y bolsas de protusión grasa, mediante blefaroplastia. “Esta intervención permite –según el especialista– el retorno al estado inicial y la rehabilitación del paciente de los cambios sufridos durante la enfermedad”. La patología más frecuente que afecta las vías lagrimales es la obstrucción del conducto nasolagrimal, IMO 20 castellano:Maquetación 1 13/3/09 09:44 Página 9 9 Sobre estas líneas, carcinoma en el párpado superior. A la izquierda, paciente de ptosis, antes (foto superior) y después de la operación (foto inferior). Al extirpar un carcinoma, se tienen en cuenta los aspectos oncológico y estético que es el que lleva la lágrima del saco lagrimal a la nariz. Cuando esto ocurre, indica el Dr. GonzálezCandial, hay un reflujo de la lágrima a la superficie del ojo, que hace que se desborde y caiga por encima del párpado inferior. Al ser un conducto que pasa entre huesos, cualquier daño o partícula puede provocar una inflamación que, como no se puede expandir hacia afuera, acaba cerrándose y provoca lagrimeo crónico. El Dr. Medel recuerda que “antes, todo el mundo llevaba un pañuelo, porque era muy frecuente la obstrucción de las vías lagrimales secundaria a procesos inflamatorios, sobre todo con alergias rinosinosales que inflaman la mucosa. Ahora, las alergias están mucho más controladas. Aún así, todavía hoy en día es una patología frecuentísima y un problema que afecta mucho a los pacientes que lo padecen y que incluso puede originar trastornos de personalidad porque tienen siempre el ojo rojo, etc”. Según el especialista del IMO, contrariamente a lo que se ha dicho durante muchos años, y todavía mantienen algunos oftalmólogos, el lagrimeo tiene solución. El conducto lagrimal no se puede desobturar porque se crean insultos traumáticos que hacen que se vuelva a inflamar y se vuelva a obstruir, pero sí es posible crear un nuevo conducto. Para ello, se utilizan unos tubos de silicona que actúan a modo de molde y que tras el proceso de cicatrización, se extraen y queda el pasaje para que pase la lágrima. “Estamos interviniendo por la nariz, sin hacer ninguna incisión en la piel, en una cirugía rápida y con más de un noventa por ciento de éxito”, explica el Dr. Medel. La obstrucción puede ser congénita, en los casos en los que el niño nace antes de que el conducto esté permeable, por lo que se da más en prematuros. El conducto se puede abrir hasta los 6 meses. Si entonces no se ha abierto, hay que intervenir son- IMO 20 castellano:Maquetación 1 10 13/3/09 09:44 Página 10 OCULOPLÁSTICA ¿Qué es...? El párpado sirve para proteger el ojo y mantener la película lagrimal estable y renovada. La órbita es una estructura que sirve para dar estabilidad al globo ocular y para conectarlo con el cerebro. Tiene forma de pirámide tumbada en cuya base está el globo ocular y cuyo vértice, en la parte posterior, comunica con el encéfalo. La órbita contiene el nervio óptico, tejidos vasculares, el saco y la glándula lagrimal y fibras nerviosas. La vía lagrimal es la vía de evacuación de la película lagrimal de la superficie del ojo hacia la nariz. La lágrima protege la superficie del ojo y es parte del sistema óptico y provee de oxígeno a las capas más anteriores de la córnea. A veces, se necesita un aporte mayor de lágrima para proteger la superficie del ojo en condiciones diferentes a las habituales (viento, frío, polvo...) o también en situaciones emotivas. “Utilizamos técnicas quirúrgicas para corregir estéticamente cambios producidos por traumatismos o por la edad” Tratamiento de “tics” El blefarospasmo esencial benigno, que consiste en una contracción involuntaria de los músculos perioculares (tics faciales y de los párpados), actualmente se trata con toxina botulímica, una sustancia que paraliza el músculo en el que se inyecta, explica el Dr. González-Candial. La acción dura unos meses, al cabo de los cuales, hay que volver a inyectar esta sustancia. Es un tratamiento que realmente puede cambiar la vida de los pacientes que a veces chocan con farolas o padecen accidentes de tráfico por culpa de estos movimientos involuntarios que les hacen tener los ojos cerrados unos instantes. dando la vía lagrimal. Cuanto más tarde se actúa, menos posibilidad hay de re-permeabilizar la vía. CIRUGÍA FACIAL En la Unidad de Cirugía Plástica Oftálmica Orbitaria y de Vías Lagrimales del IMO se tratan también pacientes que no sufren una patología determinada, sino que presentan un problema estético, muchas veces de asimetría o cambios producidos por la edad. “La mayor parte de intervenciones que realizamos en este campo –explica el Dr. González-Candial- están dirigidas a corregir las bolsas palpebrales, el exceso de piel del párpado superior, las arrugas perioculares y el descenso de las cejas... en definitiva, a corregir estéticamente los cambios producidos por la edad o por traumatismos mediante cirugía estética y reconstructiva de la parte media y superior de la cara”. Las técnicas más habituales para tratar la estética de la parte media y alta de la cara son técnicas de blefaroplastia superior, blefaroplastia inferior, lifting de cejas endoscóspico, técnicas de resurfacing y peeling químico y técnicas de relleno. La cirugía de la parálisis facial mediante la IMO 20 castellano:Maquetación 1 13/3/09 09:44 Página 11 11 “ El lagrimeo crónico tiene solución mediante la creación de un conducto lagrimal nuevo OCULOPLÁSTICA: una subespecialización en alza A través de la cátedra Institut de Microcirurgia Ocular de la UAB, el IMO ofrece, desde el curso 2002-2003, el primer máster en Cirugía Plástica Oftálmica y Orbitaria, con la intención de subsanar la escasez de especialistas en este campo en España, donde apenas hay una docena de cirujanos oculoplásticos, formados en el extranjero y que ahora intentan impulsar en nuestro país esta subespecialidad, que existe como tal desde hace alrededor de cuatro décadas. técnica de lifting facial transconjuntival, “es uno de los avances más importantes en cirugía oculoplástica, que permite, mediante una incisión interna de la conjuntiva (parte posterior del párpado inferior), desafiar la gravedad y elevar la mejilla y el párpado inferior caídos por efecto de la parálisis, así como mejorar la función perdida del parpadeo, mediante la colocación de un peso de oro en el párpado superior del paciente”, según el Dr. Medel. Esta nueva técnica devuelve simetría a la cara y permite cerrar el ojo que, al perder la función del parpadeo, estaba destinado a secarse, perder visión e incluso a perderse totalmente, hasta hace muy poco tiempo. Técnicas como ésta se están utilizando ya para intervenciones de estética, en las que el ojo no está afectado, pero que sólo pueden ser realizadas por oftalmólogos especialistas en cirugía oculoplástica. Según el Dr. Medel, “frente a las operaciones convencionales de estética facial, el hecho de abordar estiramientos facial desde el interior del párpado, ofrece unos resultados más satisfactorios y evita cortes o incisiones externas, y, en consecuencia, cicatrices visibles”. Las personas con parálisis facial y con patologías de la órbita o del lagrimal son los pacientes que se están beneficiando del desarrollo de esta especialidad en nuestro país, ya que, hasta hace muy poco, no podían ser tratados o eran intervenidos por cirujanos maxilofaciales, plásticos u otorrinolaringólogos, aún cuando debían ser sometidos a microcirugía ocular, una técnica para la que están más adecuadamente formados los cirujanos oftalmólogos ya que las indicaciones y las complicaciones de estas patologías afectan directamente al globo ocular. Sin embargo, muchos oftalmólogos han mostrado tradicionalmente desinterés por esta especialidad, “que hasta hace unos años se veía como una sub-especialización menor”, según el Dr. Ramón Medel. El hecho de que oftalmólogos especializados en oculoplástica aborden intervenciones estéticas o reconstructivas de la parte media y superior de la cara se debe a que es una zona muy delicada y que, de forma más o menos directa, afecta al ojo. El cirujano plástico está especializado en cirugía plástica general, mientras que la zona media y superior de la cara requiere una preparación específica. “Los oftalmólogos especializados tenemos una formación específica en la cirugía estética y reconstructiva oftálmica, que incluye toda esta parte media y superior de la cara”, explica el Dr. González-Candial, quien asegura que para un oftalmólogo resulta más sencillo pasar de la cirugía intraocular a la extraocular o periocular. IMO 20 castellano:Maquetación 1 12 13/3/09 09:44 Página 12 ANESTESIOLOGÍA Los fármacos de acción ultracorta clave de la nueva ANESTESIOLOGÍA Los grandes avances en farmacología que han tenido lugar en los últimos años han cambiado radicalmente el panorama de la anestesiología, especialmente en el campo de la microcirugía ocular. Los fármacos de rápida eliminación han hecho posible que los pacientes puedan ser intervenidos con cirugía ambulatoria y anestesia local y recuperarse mejor y de forma más rápida en su propia casa. La cirugía ambulatoria –sin ingreso– ha experimentado un gran auge debido a la cirugía minimamente invasiva que se practica actualmente (las incisiones son cada vez menores y las técnicas, menos agresivas) y al avance de la anestesia, posible gracias a los nuevos fármacos de acción ultracorta y al mayor conocimiento de sus efectos, lo que permite ajustar mejor las dosis y la forma de administración. “De los fármacos que utilizamos ahora –explica la Dra. Montserrat Gibert–, hace quince años no existía ninguno”. “Los nuevos fármacos que van saliendo son de eliminación muy rápida, de forma que cuando cesamos su administración, los efectos pasan enseguida y después de un pequeño espacio de tiempo, el paciente ya se puede ir a casa”, añade. El efecto más perdurable es el de la sedación, que se administra antes de la operación para que el paciente se relaje y afronte la intervención con la mayor calma posible. Los especialistas opinan que el hecho de que los efectos de la sedación se mantengan más allá del fin de la intervención es positivo porque hace que el paciente sienta una agradable sensación de bienestar, incluso cierta euforia, que le ayuda a afrontar mejor el postoperatorio. Después de la cirugía, es importante que el paciente se encuentre lo mejor posible, y ésa es tarea IMO 20 castellano:Maquetación 1 13/3/09 09:44 Página 13 13 Dra. Gibert Dr. Mestre también de los anestesistas, encargados de prescribir una serie de analgésicos que el paciente deberá tomar una vez abandone el centro. Las ventajas que supone para el paciente el hecho de poder ser intervenido con anestesia local, y de poder abandonar el área quirúrgica por su propio pié ha hecho que el número de intervenciones de microcirugía ocular haya aumentado considerablemente en los últimos años. “La gente tiene menos miedo a operarse, incluso a someterse a intervenciones que antes resultaban más complicadas, como algunas de oculoplástica en las que se practican descompresiones orbitarias, ya que Dra. Ballvè hoy pueden hacerse con anestesia local, algo impensable hace sólo una década”, explica el Dr. Joaquin Mestre. Hoy en día, prácticamente todas las operaciones oculares se hacen con anestesia local, aunque existe la excepción de los niños, cuya colaboración es obviamente inexistente. “Hay algún caso, como un niño de 7 años al que pudimos intervenir con anestesia local porque estaba absolutamente quieto, pero es un caso muy excepcional”, añade el especialista. Pese a que las intervenciones en niños se realizan bajo anestesia general ambulatoria, es obligado que hasta los seis meses de edad, los bebés pasen la noche del postoperatorio en un centro sanitario. IMO 20 castellano:Maquetación 1 13/3/09 09:44 Página 14 ANESTESIOLOGÍA 14 Fármacos Los grupos de fármacos que se utilizan en la anestesia de cirugía ocular son: TRANQUILIZANTES O ANSIOLÍTICOS: se administran por vía endovenosa tanto en anestesia local como general. ANALGÉSICOS: también se administran por vía endovenosa. HIPNÓTICOS: igualmente administrados por vía endovenosa pero sólo en casos de anestesia local, ya que producen una pérdida de conocimiento muy breve para realizar la punción de la anestesia en el ojo. ANESTÉSICOS: mediante punción en el ojo, en la cirugía con anestesia local y mediante la administración, por mascarilla, de oxígeno, aire y el fármaco anestésico, en los casos de anestesia general. OTROS: antimiméticos (profilaxis para evitar vómitos en el postoperatorio), antiinflamatorios y antibióticos. TRANQUILIZAR AL PACIENTE Una vez el paciente entra en la zona quirúrgica, el anestesista es la persona que más pendiente estará de él durante todo el proceso. De entrada, lo primero que hay que hacer es hablar con él para informarle, tranquilizarle y verificar o averiguar datos de su historial que son básicos para realizar una buena anestesia: enfermedades, edad, peso, posibles alergias... No es lo mismo aplicar anestesia a una persona joven y sana, que a una persona de edad avanzada y con afecciones de salud que pueden llegar incluso a impedir que adopte la postura de decúbito supino (totalmente estirada). Además de conocer bien al paciente, el anestesista también aprovecha los momentos previos a la intervención para tranquilizarlo. “Tienes que ganarte al paciente, mientras le explicas lo que le harás, y tratar de que tenga confianza, de que no tenga miedo... La parte psicológica es muy importante”, afirma la Dra. Mercè Ballvé. “Algunos pacientes “Habitualmente, el paciente tiene miedo de sentir dolor o de moverse de forma involuntaria durante la cirugía” vienen con mucho miedo y con ganas de salir corriendo antes de empezar, pero sólo el hecho de ponerles cómodos y explicarles lo que harás, ya les tranquiliza”. Según el Dr. Mestre, hay personas que fuera del quirófano están tranquilas y, al entrar en quirófano, les coge un ataque de pánico. Habitualmente, el paciente tiene miedo de sentir dolor o de moverse de forma involuntaria durante la cirugía y que le pase algo al ojo... Lo normal que es que no se muevan, pero a veces temen que les venga un estornudo, un ataque de tos... No suele ocurrir, aunque si hay casos en los que por alguna razón puede haber mayor propensión, se administra alguna medicación que ayude a inhibir la tos, etc. Además de la conversación con el anestesista, al paciente, que debe permanecer en ayunas durante las 6 horas previas a la operación, también se le administra sedación para contribuir a tranquilizarlo antes de la cirugía. “Trabajamos con tres grupos de fármacos –explica la Dra. Gibert– : tranquilizantes, que se administran prácticamente sólo entrar por la puerta; un fármaco hipnótico, que es de acción muy breve y hace perder la conciencia en el momento de pinchar la anestesia retrobulbar (en el ojo) para que el paciente no sea consciente, y un fármaco analgésico, que lo vamos administrando durante toda la cirugía y que rebaja el umbral del dolor, aunque lo del dolor es muy subjetivo: hay quien ni nota una pinchadita y otros que prácticamente se desmayan”. IMO 20 castellano:Maquetación 1 13/3/09 09:44 Página 15 15 15 cirugías al día El equipo de anestesistas del IMO asiste una media de 15 intervenciones al día, aunque algunas jornadas superan las 20. El mayor número de intervenciones suelen ser de catarata y de cirugía de retina, ya que el IMO se ha convertido en un centro de referencia en esta especialidad. Asimismo, según los anestesistas del IMO, también abundan las operaciones de refractiva, córnea, glaucoma, oculoplástica y estrabismo. El monitor de constantes vitales es una especie de “hoja de ruta” que el anestesista debe vigilar durante la cirugía (foto superior). En las cirugías en las que se utiliza anestesia tópica (gotas), el paciente se convierte en una parte activa y debe colaborar mirando a la luz, arriba, abajo... Durante la intervención, y como consecuencia de la anestesia, el párpado del ojo a operar queda cerrado –el cirujano lo mantiene abierto con un separador para poder realizar la cirugía– mientras se recomienda al paciente que cierre el otro ojo. En el peroperatorio, es decir, a lo largo de la cirugía, se mantiene un poco la analgesia de base, pero conviene que el paciente esté despierto para que colabore, para que no haga un movimiento brusco inconsciente... Todos los fármacos se administran de forma endovenosa, a través de una vía que se canaliza al principio y por la que se administra todo el tratamiento. “HOJA DE RUTA” Durante la cirugía, el anestesista debe estar atento y pendiente del paciente en mayor o menor medida, según las necesidades o requerimientos de cada persona. Hay algunas de difícil manejo anestésico, a las que hay que encontrarles el equilibrio exacto para que no se duerman demasiado, ni lo contrario. Además, “puede haber crisis hipertensivas (subida de presión) porque en algún momento el paciente nota algo más el dolor de lo que debería, alteraciones en la saturación de oxígeno (por efecto del fármaco), etc., con lo que has de variar la cantidad de fármaco suministrada”, explica la Dra Gibert. Por ello, es importante que el anestesista conozca todos los pasos de la intervención quirúrgica para prever posibles alteracio- nes que pueden afectar al paciente como consecuencia de las fases de la cirugía, unas más molestas o potencialmente dolorosas que otras. Todas las alteraciones que pueda sufrir el paciente quedan reflejadas en el monitor que controla sus constantes vitales, una especie de “hoja de ruta” para el anestesista. El monitor recoge constantemente la tensión arterial indirecta, la saturación de oxígeno de la sangre (función respiratoria), la frecuencia cardiaca y el electrocardiograma. Según la Dra. Gibert, que recuerda cuando años atrás el anestesista debía tomar el pulso del paciente durante toda la operación, “el monitor es un instrumento de gran ayuda, pero también es importante la observación directa del paciente, ya que no te puedes fiar 100% de una máquina”. En algunas cirugías, como la orbitopatía tiroidea, el anestesista debe estar absolutamente pendiente del paciente en todo momento porque se trata de operaciones más agresivas que requieren apurar mucho los límites y profundizar mucho la anestesia. En otros casos, en los que se interviene con anestesia tópica (gotas), el paciente se convierte en una parte muy activa de la intervención, ya que debe colaborar y obedecer órdenes del cirujano: mirar a la luz, mirar arriba, abajo... “Algunos están asustados porque dicen que no lo podrán hacer”, indica la Dra. Ballvé, “y luego se quedan maravillados, porque ven que si que han podido”, concluye. IMO 20 castellano:Maquetación 1 16 13/3/09 09:44 Página 16 CÓRNEA la revolución celular llega a la córnea Dr. Óscar Gris, especialista en superficie ocular del IMO. El trasplante de córnea es una de las diferentes opciones que existen actualmente para solucionar lesiones graves de este tejido ocular. En menos de una década, diversos avances han revolucionado este campo y han hecho posible optar por alternativas al trasplante, en casos en los que la córnea está afectada de forma parcial. La utilización de membrana amniótica de la placenta, el cultivo y reimplantación de células madre de la córnea o la realización de trasplantes parciales que requieren un elevado grado de precisión, son los tres grandes saltos que se han dado en los últimos años y cuya investigación se encuentra todavía abierta, encaminada a mejorar técnicas y resultados. IMO 20 castellano:Maquetación 1 13/3/09 09:44 Página 17 17 Todas las células del cuerpo humano poseen unos marcadores propios en su superficie, llamados antígenos, que son reconocidos como extraños por cualquier sistema inmunológico ajeno, y que dan lugar al fenómeno de rechazo después de un trasplante. Sólo existe una excepción: la membrana amniótica, que se encuentra en la capa más interna de la placenta y del saco amniótico. Esta membrana carece de antígenos porque su misión es envolver al feto y aislarlo, para evitar que el organismo de la madre lo rechace. Esta característica convierte a la membrana amniótica en un tejido excepcional para ser trasplantado sin riesgo de rechazo. Además, tiene una serie de factores de crecimiento (proteínas) –muy importantes para el feto porque estimulan el crecimiento y la regeneración celular– que aplicados en otras parte del cuerpo, como por ejemplo en el ojo, favorecen la curación de heridas. También tiene propiedades anti-inflamatorias, gracias a una serie de sustancias que atrapan a las células inflamatorias y las bloquean. Por todo ello, desde hace medio siglo, la membrana amniótica se ha utilizado en especialidades como la cirugía plástica, sobre todo en casos de quemaduras en la piel. Según explica el Dr. Óscar Gris, especialista en superficie ocular del IMO, “desde hace menos de una década también utilizamos la membrana amniótica en oftalmología, para curar algunas lesiones de la superficie ocular (defectos epiteliales o úlceras), tanto de la conjuntiva como de la córnea, cuando no responden al tratamiento médico”. La membrana puede aplicarse como injerto o recubrimiento, según el tipo de lesión. Si sólo hay un defecto del epitelio (la capa más superficial de la córnea), pero el estroma (la siguiente capa) está bien, la membrana amniótica se utiliza recubriendo toda la superficie, de manera que los factores de crecimiento que contiene hacen que las células del epitelio empiecen a crecer bajo ella. Transcurridos unos días, la membrana se puede retirar fácilmente, sin que queden restos de ella. La membrana amniótica pone en marcha un rápido proceso de curación de la herida, que puede durar entre 2 y 15 días, en función de la patología ocular que se esté tratando. En los casos de lesión más profunda, que conllevan también pérdida de estroma, la membrana se injerta, rellenando el hueco en el que falta estroma. En este caso, las células no crecen por debajo, como cuando se coloca como recubrimiento sobre el epitelio, sino que lo hacen por encima hasta sustituir a esa membrana, que se va reabsorbiendo progresivamente. El injerto implica un proceso de curación más lento en el que la membrana tarda algunos meses en reabsorberse. Durante este tiempo la membrana amniótica induce una opacidad que puede limitar la visión de manera transitoria. Entre las indicaciones más importantes para la utilización de membrana amniótica se encuentran las quemaduras en fase aguda producidas por cáusticos como la lejía o la cal, en las que los tejidos quedan desvitalizados, inflamados, y con problemas de regeneración. También se utiliza con frecuencia tras resecciones conjuntivales amplias (generalmente por tumores o cica- La superficie ocular La superficie ocular está formada por la parte anterior de la córnea –que es la pared anterior del ojo– y por la conjuntiva, que recubre la parte anterior del ojo y la parte interna de los párpados y cumple una función de protección (es una barrera mecánica frente a la entrada de gérmenes, infecciones...). La capa superficial de la conjuntiva es el epitelio, por debajo del cual hay una mucosa. Por su parte, la córnea desarrolla una función visual fundamental, porque es el cristal de la parte anterior del ojo, por donde entran las imágenes y por ello desempeña también una función protectora. Como ocurre con la conjuntiva, la parte superficial de la córnea también es el epitelio, un tejido formado por varias capas de células. Tanto la conjuntiva como la córnea poseen cada una su epitelio, con características propias y diferentes entre sí, de modo que si el epitelio de la conjuntiva invade la córnea, se desencadenan problemas de visión. trices), así como en úlceras y defectos epiteliales de la córnea y de la conjuntiva. También se utiliza para aumentar las posibilidades de éxito de algunas cirugías de córnea, como por ejemplo el trasplante de córnea, en los casos en los que se prevé que puede haber problemas de regeneración tisular o cicatrización en el postoperatorio. TRASPLANTE DE LIMBO El limbo esclerocorneal es una zona de transición, un anillo en el que se une la córnea y la conjuntiva. Además, esta zona periférica de la córnea contiene las células madre del epitelio corneal, que tras crecer en el limbo, van migrando sobre la córnea desde la peri- IMO 20 castellano:Maquetación 1 18 1 13/3/09 09:44 Página 18 CÓRNEA 2 1 Paciente con antecedente de causticación ocular bilateral con ácido y con fallo de varios trasplantes corneales previos debido a una insuficiencia límbica. 2 Aspecto postoperatorio tras eliminar la conjuntiva que recubría la córnea y trasplantar un fragmento de membrana amniótica con células madre (procedentes del padre) cultivadas en laboratorio. 3 4 3 Varios meses después de trasplantar las células madre para el epitelio corneal se realizó un trasplante de córnea. Tres años después la córnea sigue transparente. 4 La porción de tejido extraída al padre en el limbo esclero-corneal es suficientemente pequeña como para no comportar riesgo en su córnea. feria hacia el centro, donde finalmente se descaman y se pierden. Este proceso de regeneración dura una semana, período tras el cual, el ciclo se reinicia. Cada célula madre, se divide en dos células: una que va a madurar hasta desaparecer y otra célula madre, que garantiza que la población de células madre se va a mantener durante toda la vida. Pero existen una serie de factores, congénitos o adquiridos, que pueden lesionar gravemente el limbo y, por tanto, a esta población de células madre, y provocar lo que se conoce como síndrome de insuficiencia límbica. Entre las causas más frecuentes, se encuentran las enfermedades congénitas, como por ejemplo, la aniridia congénita (un síndrome de lesión múltiple y severa del ojo); un abuso de lentes de contacto, múltiples cirugías en esta zona, y quemaduras oculares por productos químicos. El síndrome de insuficiencia límbica supone que deja de haber una fuente para epitelio corneal y éste es sustituido por el epitelio conjuntival que habitualmente rodea a la córnea y que, en estos casos, se expande e “invade territorio”, aprovechando que el limbo deja de actuar como una barrera que inhibe el crecimiento de la conjuntiva. La expansión del epitelio de la conjuntiva sobre la córnea provoca una pérdida de visión (porque, a diferencia del epitelio de la córnea, el de la conjuntiva no es transparente), además de problemas de adherencia, erosiones, úlceras, inflamación o crecimiento anómalo de vasos. Cuando esto ocurre, la única opción es trasplantar esas células madre de nuevo. Desde hace cerca de 15 años, esta estrategia se lleva a cabo mediante el trasplante de limbo, ya sea de otra persona (alotrasplante) o del ojo sano del propio paciente (autotrasplante), en cuyo caso se puede extraer únicamente una parte del limbo (la mitad como máximo). Pese a que el trasplante de limbo funciona bien, desde hace pocos años se ha abierto una vía alternativa para trasplantar células madre del epitelio corneal, que consiste en extraer una pequeña muestra de limbo, sea del propio paciente o de un donante, y cultivarla en el laboratorio para que las células empiecen a crecer sobre membrana amniótica u otro soporte, y posteriormente trasplantar las células madre. Según el Dr. Gris, “estamos utilizando esta técnica desde hace unos 3 años en algunos pacientes, pero los resultados todavía no han permitido desplazar al trasplante de limbo en todos los casos. Uno de los problemas con los que nos encontramos es que cuando cultivamos ésa muestra de limbo no sólo crecen las células madre sino que, de forma indiscriminada, pueden crecer también células maduras del epitelio y de la conjuntiva. Si trasplantamos una población celular con pocas células madre, el resultado suele ser malo”. Aislar sólo las células madre no es fácil. Para identificarlas, existen una serie de marcadores que indican si las células de la muestra de tejido son madre o no. Sin embargo, aún no es posible separar selectivamente sólo las que son células madre para trasplantarlas. “En la fase en que estamos –explica el especialista del IMO– podemos ver si hay mucho porcentaje de células madre o poco. Si es poco, mejor no trasplantarlo, si es alto, llevamos adelante el trasplante”. Para el Dr. Gris, el trasplante de células madre es una buena opción en algunos pacientes, mientras que otros son mejores candidatos para trasplante de limbo. IMO 20 castellano:Maquetación 1 13/3/09 09:44 Página 19 19 De la sala de partos al banco de tejidos El proceso que culmina con el recubrimiento o el injerto de membrana amniótica en la córnea empieza en la sala de partos, donde, en casos de cesárea programada y previo consentimiento por escrito de la madre, la placenta, que en otros casos suele desecharse, se aprovecha para trasplante. La preservación del tejido debe realizarse siempre en un banco de tejidos autorizado y consiste básicamente en el lavado de la placenta en una solución antibiótica, la separación de la membrana amniótica del TRASPLANTE DE CÓRNEA La córnea consta de distintas capas entre las que destacan el epitelio (la capa más anterior que recubre a la córnea y que procede del limbo), el estroma (que representa el 95% del grosor de este tejido), y el endotelio (la capa más posterior, en contacto con el humor acuoso que hay dentro del ojo). El endotelio está compuesto por una mono-capa de células y tiene una especial importancia por dos motivos. El primero es que en él se producen las reacciones más importantes de rechazo y el segundo es que estas células son imprescindibles para mantener la transparencia corneal. La córnea está rodeada de agua (lágrima y humor acuoso) y las células endoteliales continuamente están “bombeando” agua hacia el exterior, manteniendo a la córnea con un grado de hidratación fijo. Si por cualquier motivo se lesionan estas células endoteliales la córnea acumula agua y se encharca, aumentando el grosor y perdiendo la transparencia en todo su espesor. Esta situación es la que denominamos “edema” de la córnea, y es una de las principales causas de trasplante. El endotelio puede lesionarse por enfermedades congénitas, por inflamaciones intraoculares mantenidas, o por trauma- “El trasplante de células madre es una buena opción en algunos pacientes, mientras que otros son mejores candidatos a trasplante de limbo” resto de la placenta (que sí posee antígenos y podría desencadenar procesos inflamatorios y de rechazo), y la congelación del tejido hasta el momento del trasplante, almacenándola los bancos en fragmentos individuales de 2-3 cm de diámetro. La madre donante, además de dar su autorización por escrito, debe someterse a controles serológicos para descartar que padezca alguna enfermedad infecciosa trasmisible. De ello se encargan bancos de tejidos oficialmente autorizados para este fin. tismos quirúrgicos (sobretodo en casos de cirugía de catarata complicada). Cuando el endotelio se lesiona de manera irreversible el único tratamiento posible es el trasplante de córnea, y en estos casos generalmente se realiza un trasplante completo de la córnea (también llamado queratoplastia penetrante). En otros casos, se lesiona únicamente el estroma, manteniéndose el endotelio en perfecto estado. Estos casos pueden tratarse mediante un trasplante de córnea parcial, en el que sólo se trasplantan las capas afectadas. La técnica más empleada en la actualidad en estos casos es la queratoplastia lamelar profunda, en la que se trasplanta todo el estroma conservando únicamente el endotelio del paciente (receptor). De esta manera, se evita el rechazo endotelial, aunque esta técnica, que se realiza desde hace unos 5 años, conlleva un alto grado de dificultad y no puede practicarse en todos los ojos. Según el Dr. Óscar Gris, “el endotelio es una capa transparente y más fina que un papel de fumar (mide sólo 10-12 micras de grosor), por lo que disecar todo este estroma hasta llegar a ella y a la vez no romperla, es técnicamente complejo”. En la queratoplastia lamelar profunda el rechazo no suele ser un problema, mientras que en las queratoplastias penetrantes el rechazo puede ser una complicación que acabe produciendo el fracaso del trasplante. Sin embargo, esto no suele producirse en la mayoría de los casos con un tratamiento postoperatorio adecuado. El rechazo aparece, en general, en aproximadamente el 20-25% de los trasplantes, y en muchos de estos casos la recuperación es completa si se inicia el tratamiento precozmente. IMO 20 castellano:Maquetación 1 20 13/3/09 09:44 Página 20 RETINOPATÍA DIABÉTICA diabetes la gran amenaza de la retina La retinopatía diabética afecta a miles de personas. Se puede decir que prácticamente el 100% de los diabéticos, con el tiempo, adquiere la enfermedad, aunque un buen control de la diabetes puede ayudar a retrasar varios años la aparición de la retinopatía. Pese a que es una de las principales causas de pérdida severa de visión en el mundo occidental, la mayoría de afectados puede vivir con un grado aceptable de visión, especialmente en los casos en los que se detecta a tiempo y se trata correctamente, mediante fotocoagulación con láser o vitrectomía, en función del estadio en el que se encuentra la enfermedad. IMO 20 castellano:Maquetación 1 13/3/09 09:44 Página 21 21 La retina La retina es la capa más noble del ojo porque es la que recoge las sensaciones visuales para mandarlas al cerebro para su interpretación. Se trata de un tejido delgado y transparente que recubre la capa interna del ojo y que está formado por una serie de fibras y células fotosensibles. La función de la retina es parecida a la realizada por una película fotográfica: la luz pasa a través de la córnea y del cristalino y se focaliza sobre la retina. La luz estimula las células de la retina que son responsables de “capturar la imagen” y transmitirla al cerebro. En este proceso intervienen células receptoras de la luz (fotorreceptores: conos y bastones) y células que transmiten la energía eléctrica a nuestro cerebro (neuronas), a través del nervio óptico. La zona de máxima resolución visual de la retina, situada en su centro, se denomina mácula y está formada fundamentalmente por conos, mientras que en el resto de la retina predominan los bastones. La retinopatía diabética es una enfermedad vascular –de los vasos de la retina–, cuyas paredes se van deteriorando a consecuencia, principalmente, de la descompensación que tienen las personas que padecen diabetes, una enfermedad en la que el paciente tiene niveles de glucemia (glucosa en sangre) elevados. Estos niveles conducen a una serie de trastornos metabólicos en la sangre, que hacen que se produzca un deterioro, no sólo del ojo, sino también de otras partes del cuerpo, si bien “el ojo, y en concreto la retina, es una de las zonas más sensibles y a la que más afecta esta enfermedad”, según el Dr. Borja Corcóstegui, especialista en vítreo-retina. La causa es que las paredes de los vasos retinianos se alteran y se vuelven más permeables como consecuencia de los elevados niveles de glucemia. Estos vasos, dejan de ser competentes y permiten pasar más fluido del necesario. A partir de ahí, la retinopatía diabética va avanzando, desde pequeñas lesiones, al comienzo; a dilataciones capilares, aneurismas con presencia de líquido en la retina (edema de la mácula), que provoca encharcamientos en los tejidos y es una de las complicaciones severas. En casos más avanzados, se produce lo que se conoce como “retinopatía proliferante”, la enfermedad más grave relacionada con la diabetes, que afecta a un 20% de los diabéticos y puede comportar una pérdida severa de visión. Se llama proliferante porque se produce por la proliferación de vasos sanguíneos nuevos. Estos originan hemorragias en el espacio vítreo, un tejido gelatinoso y transparente (en condiciones normales), que rellena el globo ocular. La presencia de sangre, producida al sangrar los vasos de la retina, hace que el vítreo se vuelva Dr. Borja Corcóstegui, director del IMO y especialista en vítreo-retina. opaco y causa disminución de la visión, que en general se produce de forma brusca. Además, el crecimiento de nuevos vasos en la fase proliferante se acompaña de la formación de tejido fibroso que puede estirar la retina, romperla o levantarla del fondo de ojo dando lugar al desprendimiento de retina traccional por retinopatía diabética, que puede comportar pérdida irreversible de visión, explica el doctor. Los factores de riesgo son inherentes a la propia enfermedad: presión arterial alta, colesterol alto, fallo renal... Los pacientes que padecen estos factores añadidos (enfermedades que a veces “cabalgan juntas”) son los que tienen más posibilidad de tener alteraciones oculares. “Cuanto más descompensado está el enfermo, mayor es la probabilidad de padecer retinopatía diabética, y de forma más severa”, asegura el especialista del IMO. Los síntomas más habituales son alteraciones en la visión –el paciente ve más borroso y no sabe porqué– o pérdida brusca de visión, como consecuencia de una hemorragia. Por ello, el Dr. Corcóstegui advierte que es muy importante que el diabético se someta a exploraciones periódicas del fondo del ojo –al menos, anualmente– que permitan detectar las primeras lesiones. El tratamiento actual es la fotocoagulación con láser, que permite que el paciente mantenga visión y evita que sufra una pérdida severa de la misma. En ocasiones, la enfermedad es especialmente agresiva o el paciente no ha sido sometido a un tratamiento apropiado, lo que puede derivar en complicaciones, como pueden ser hemorragias dentro del ojo, desprendi- IMO 20 castellano:Maquetación 1 22 13/3/09 09:44 Página 22 RETINOPATÍA DIABÉTICA miento de retina, crecimiento de membranas, etc. En estos casos, el afectado puede beneficiarse de la cirugía vitreorretiniana (vitrectomía). El objetivo de la fotocoagulación con láser es destruir los vasos nocivos, preservando las zonas buenas para que no haya complicaciones mayores, como hemorragia o desprendimiento de retina. Pese a ser un tratamiento agresivo, porque quema, es efectivo. “Nos llama la atención que un tratamiento tan destructivo para la retina sea tan efectivo”, afirma el Dr. Corcóstegui. Pese a ello, según el especialista, en los 1 2 4 6 próximos años, va a haber tratamientos que van a hacer bastante prescindible el láser, a través de los antiangiogénicos u otros factores que van a parar la retinopatía, inyectando sustancias dentro del ojo o mediante fármacos. Es un tratamiento cuyo perfeccionamiento requiere tiempo. Hace años ya que se está trabajando en él, pero aún hay que seguir investigando para dar con un antiangiogénico muy específico: inhibidor de neovasos en la retina. El problema es que los diabéticos pueden llevar muchos años con sus vasos dañados y es difícil compensarlo con un tratamiento médico, “aunque yo creo que con tratamientos más precoces vamos a conseguir que no se deterioren los 3 5 1 Fondo de ojo de un paciente diabético, con 5 Angiografía fluoresceínica, una prueba de contraste alternaciones, extravasación de sangre y lipoproteínas. muy utilizada en pacientes diabéticos, que, tras inyectar 2 Retinopatía proliferante, con hemorragia en el espacio fluoresceína en el antebrazo, muestra, mediante vítreo que afecta a la visión. puntos fluorescentes, los aneurismas de la retina. 3 Retinopatía diabética severa con múltiples 6 OCT (Tomografía de coherencia óptica) es una prueba lipoproteínas (áreas amarillas) que están ocupando y diagnóstica para conocer el contorno y la forma de las destruyendo el territorio retiniano. estructuras de la retina. No se requiere contraste y se 4 Retina de pacientes diabéticos después de haber realiza proyectando una suave luz sobre la superficie recibido tratamiento con láser. retiniana para captar la imagen. IMO 20 castellano:Maquetación 1 13/3/09 09:44 Página 23 23 vasos de los diabéticos, algo que quizá sea posible en la próxima década”, según el especialista. La vitrectomía se realiza cuando existen complicaciones severas, como hemorragia o desprendimiento de retina. Se trata de una cirugía completa, cuyo objetivo es extraer todo el tejido proliferante, que está pegado a la retina, coagular los vasos sangrantes y lograr que la retina quede perfectamente aplicada si no lo está (la retina tapiza el interior del ojo en forma similar a una película en el interior de una esfera. Está compuesta por dos partes principales: retina neurosensorial –capas internas– y epitelio pigmentario –capa externa–. La retina neurosensorial es desprendida del epitelio pigmentario por tracción de membranas vitreorretinianas, que se forman en la retinopatía diabética o en otras retinopatías). Tras la “limpieza” del tejido nocivo, el humor vítreo (gel que rellena la cámara posterior del ojo) es reemplazado por fluídos sustitutivos, en los casos en que haya quedado opaco por hemorragias, cuadros inflamatorios, o en desprendimientos de retina, mediante la inyección en el interior del ojo de sustancias como aire o gases expansivos o aceites de silicona, para presionar la retina y adherirla adecuadamente. La diabetes La diabetes se produce cuando los niveles de azúcar o glucosa en la sangre (glucemia) aumentan por encima de lo normal. La glucosa es la principal fuente de energía del cuerpo humano: todas las células necesitan esta “gasolina” para estar en activo, mantener las funciones vitales (el latido cardíaco, movimientos digestivos, respiración...) y además, mantener la temperatura corporal y los movimientos musculares. La glucosa entra en el organismo con los alimentos y pasa del intestino a la sangre, y de ahí a las células. Para entrar en ellas y ser utilizada como energía, la glucosa necesita la mediación de la insulina, una hormona que tiene la misión de facilitar ése tránsito de la glucosa de la sangre a las células. La insulina es, pues, la “llave” que abre la puerta de las células y se produce en el páncreas, a partir de la ingesta de hidratos de carbono. Si este proceso de tránsito de glucosa de la sangre a las células no se produce normalmente, los valores de glucosa en sangre disminuyen (hipoglucemia) o aumentan (hiperglucemia), ésta DIABETES TIPO 1 última la “cara visible” de la diabetes. El exceso de glucosa en sangre suele producirse por falta de producción de insulina (con lo que la glucosa no puede pasar a las células) o por resistencia celular a la insulina. Existen dos tipos de diabetes: la de tipo 1, que suele ser genética y aparecer durante la infancia o la juventud, y de tipo 2, que avanza paulatinamente y suele manifestarse en edad adulta. Generalmente, está ligada a malos hábitos alimentarios (“diabetes del comedor”) o a herencia familiar. DIABETES TIPO 2 Posible causa - Predisposición genética - Factor inmunológico (anticuerpos anti-insulina) - Obesidad, sobre todo con distribución abdominal de la grasa - Sedentarismo - Herencia familiar Problema - Insuficiente secreción de insulina o fallo total en su producción - Resistencia celular a la insulina Edad de aparición - Antes de los 30 - Después de los 30 Sexo - Predominio en varones (niños) - Predominio en mujeres Forma de inicio - Brusca -Lenta y progresiva Índice de masa corporal - Normal - Aumentado, a menudo con obesidad Dependencia de la insulina - Sí - No, al menos en los primeros años Asociación a otras enfermedades (hipertensión arterial...) - Raramente - Con mucha frecuencia IMO 20 castellano:Maquetación 1 24 13/3/09 09:44 Página 24 NEUROFTALMOLOGÍA neuroftalmología: la visión cerebral La neuroftalmología es la subespecialidad oftalmológica enfocada al estudio, diagnóstico y tratamiento de los trastornos de la visión secundarios a alteraciones del sistema nervioso central, provocados por traumatismos, tumores o inflamaciones. A menudo, los trastornos visuales son sólo un síntoma de enfermedades sistémicas o cerebrales que pueden revestir gravedad, como es el caso de los tumores intracraneales o de la esclerosis múltiple. Por ello, el diagnóstico oftalmológico es decisivo en muchos casos para actuar a tiempo ante un problema que va más allá de la visión. De ahí, que los principales avances de la neuroftalmología de los últimos años se hayan centrado en el diagnóstico –como las pruebas de imagen, entre las que destaca la resonancia magnética nuclear craneal– y en el estudio genético de los pacientes. Las células ganglionares de la retina (superficie interna de la parte posterior del ojo) perciben la luz y transmiten impulsos eléctricos hacia el nervio óptico, que los transporta hasta el cerebro donde se elabora la imagen. Una lesión en cualquier punto del nervio óptico y sus ramificaciones, o en las áreas posteriores del cerebro que perciben los estímulos visuales, pueden provocar problemas en la función visual (disminución de agudeza visual, pérdida de visión, alteraciones del campo visual...) o en la función motora ocular (dificultades para fijar la dirección de la mirada o en la elevación y cierre de los párpados). Según el Dr. Josep Visa, especialista en Neuroftalmología del IMO, las patologías que afectan al nervio óptico pueden deberse a diferentes causas: inflamatoria (ya sea intraocular o por vecindad), secundaria a hipertensión endocraneana o a enfermedades desmielinizantes –en las que se produce una pérdida de tejido que facilita la conexión entre neuronas, como ocurre en la esclerosis múltiple–, isquémica, tumoral, traumática... Para diagnosticarlas, se realizan numerosas pruebas de exploración: agudeza visual, visión de colores, sensibilidad al contraste, estudio pupilar, fondo de ojo (retinografía), campo visual (campimetría computerizada), motilidad ocular, electronistagmografia, potenciales evocados visuales (examen de la actividad eléctrica de la vía visual), y estudios de imagen (TAC y resonancia magnética nuclear). Las patologías más comunes que afectan al nervio óptico son la neuritis óptica, la neuropatía óptica isquémica y el edema papilar. La neuritis óptica es la brusca pérdida de visión secundaria a la inflamación, degeneración o desmielinización del nervio óptico, que puede presentarse por causas idiopáticas (de origen desco- IMO 20 castellano:Maquetación 1 13/3/09 09:44 Página 25 25 5 7 1 2 3 4 5 3 8 6 7 6 4 2 1 8 9 9 10 10 GLOBOS OCULARES NERVIO ÓPTICO QUIASMA ÓPTICO TRACTO ÓPTICO GANGLIO GENICULADO LATERAL RADIACIÓN ÓPTICA CORTEZA VISUAL PRIMARIA CAMPO VISUAL DEL OJO DERECHO CAMPO VISUAL DEL OJO IZQUIERDO CAMPO BINOCULAR nocido) o relacionadas con procesos inflamatorios oculares (retinitis, uveítis...) o de vecindad (meningitis aguda...), enfermedades sistémicas (virales, bacterianas, protozoarias, sarcoidosis...) y esclerosis múltiple (es frecuente que la neuritis sea el primer signo de esta enfermedad). En algunos casos, el embarazo y la lactancia son también factores de riesgo. pruebas de diagnóstico puede aparecer reflejo pupilar perezoso o ausente (pupila de Marcus Gunn) y alteración de la percepción de los colores. “Si el aspecto del nervio óptico es normal –explica el Dr. Visa–, se trata de una neuritis posterior o retrobulbar, ya que en la anterior, la cabeza del nervio óptico (disco o papila), presenta un aspecto borroso, con exudados y hemorragias”. La neuritis es la lesión aguda del nervio óptico más común en adultos jóvenes (entre los 20 y 50 años), aunque se ha descrito en niños. Clínicamente cursa con dolor intenso alrededor y detrás del ojo, especialmente con los movimientos oculares, a lo que puede añadirse cefalea y disminución de la nitidez de percepción. El síntoma típico más importante es la pérdida un tanto súbita (horas o días) de la agudeza visual. En las Por lo que se refiere a las llamadas neuropatías ópticas, responden a anormalidades del nervio óptico a consecuencia de isquemia, toxinas, problemas vasculares y de presión sanguínea, y a su compresión dentro de la órbita. En su forma anterior, la neuropatía óptica isquémica se define como un infarto en la cabeza del nervio óptico (interrupción del aporte sanguíneo, tras el cual se produce determinado grado de Vía óptica La luz penetra por la pupila hasta toparse con el fondo del ojo, donde se encuentra con la retina, una superficie formada por millones de células fotorreceptoras (conos y bastones), que están en conexión con células ganglionares, encargadas de transformar el impulso lumínico en electroquímico. Los axones (prolongación filiforme por la que viaja el impulso nervioso) de estas células convergen en la papila o disco óptico, formando desde ése punto el nervio óptico. Tras recorrer la órbita, el nervio óptico ingresa por el agujero óptico en el espacio intracraneal, donde los nervios de ambos ojos convergen en el quiasma óptico. En este punto, las fibras de los hemicampos nasales (53 %) se cruzan –las del ojo derecho pasan al hemisferio izquierdo y viceversa–, mientras que las de los hemicampos temporales (47 %) no lo hacen. La vía óptica retro-quiasmática está constituída por las bandeletas o cintillas ópticas (que van hasta el núcleo geniculado lateral), las radiaciones ópticas intracerebrales (que pasan por el lóbulo temporal y parietal) y la corteza visual primaria, en la punta del lóbulo occipital, donde se procesa la visión. Dr. Josep Visa, especialista en Neuroftalmología del IMO. IMO 20 castellano:Maquetación 1 26 13/3/09 09:44 Página 26 NEUROFTALMOLOGÍA Alteración del campo visual Si miramos al frente y mantenemos la mirada fija, todo lo que alcanzan a ver nuestros ojos corresponde al campo visual, cuyos posibles defectos (que pueden pasar desapercibidos) se exploran con detalle mediante técnicas de campimetría computarizada. Entre las alteraciones, destacan: ESCOTOMA: Un área del campo visual en que el paciente no ve. Cuando se ubica en el centro del campo, se le llama escotoma central. HEMIANOPSIA: Es la pérdida de una mitad del campo visual. Cuando hay hemianopsia en los campos visuales de ambos ojos, ésta puede ser: Hemianopsia homónima de un lado: En cada ojo está afectada la visión del mismo hemicampo (ej.: hemianopsia homónima izquierda). Este hallazgo apunta a una lesión en el hemisferio opuesto al campo de visión deficitario (defecto retroquiasmático: en la radiación óptica o en la corteza occipital). Hemianopsia heteromónima (bitemporal o binasal): Existe falta de visión en ambos hemicampos temporales o en ambos hemicampos nasales. Esto sugiere una lesión a nivel del quiasma óptico (ej.: un tumor de la hipófisis –situada bajo el quiasma– que ha crecido hacia arriba). CUADRANTOPSIA: La explicación es parecida al caso de la hemianopsia, pero con una lesión de menor extensión: de un cuarto del campo visual. isquemia con la consiguiente pérdida de visión). Es una de las principales causas de pérdida de visión entre las personas de 50 a 70 años y se caracteriza por un episodio unilateral súbito e indoloro de pérdida de visión. Puede ser arterítica o no arterítica. La más frecuente es la no arterítica, que es también la que tiene mejor pronóstico visual. Las causas pueden ser sistémicas, como enfermedades vasculares del colágeno, herpes zóster, hipertensión arterial maligna, hemodiálisis renal, recurrentes hemorragias sistémicas, ateroesclerosis, arterioesclerosis, enfermedad carotidea, enfermedad cardiovascular y diabetes. La forma arterítica está asociada a la enfermedad de Horton (arteritis de la arteria temporal). “Es una urgencia ocular, ya que hay un porcentaje elevado de afectación del ojo contralateral si no se trata en los primeros días con corticoides”, advierte el especialista del IMO. La neuropatía óptica también puede ser traumática, cuando la lesión es secundaria a traumatismo orbitario. Tras la lesión, el nervio óptico presenta edema y a veces puede estar comprimido por un fragmento de hueso fracturado. Por ello, la descompresión del nervio óptico con esteroides o mediante intervención puede mejorar el pronóstico de la visión. Cuando el paciente presenta traumatismos orbitarios con pérdida de visión, hay que descartar lesiones de nervio óptico a nivel orbitario. En el diagnóstico de las neuropatías ópticas, también deben tenerse en cuenta las de origen tóxiconutricional y hereditario. Entre las primeras, destaca la neuropatía alcohol-tabaco, aunque también se presenta por consumo de ciertos medicamentos y tranquilizantes, o en pacientes con síndrome de mala absorción y en malnutrición severa como en la anorexia nerviosa. Se caracterizan por pérdida de la agudeza visual, pérdida de la visión de colores y defectos del campo visual bilateral. Respecto a las hereditarias, las más frecuentes son las ligadas al sexo. Se transmiten a través de la línea femenina y la enfermedad la presentan los varones. Según el Dr. Visa, la más común es la atrofia óptica de Leber, que se presenta en jóvenes de 20 a 30 años, con pérdida progresiva de la agudeza visual bilateral y asimétrica. El edema papilar es otra lesión típica del nervio óptico. Si aumenta la presión intracraneal, aumenta la presión ejercida sobre el nervio óptico, produciéndose el edema: se borran los bordes de la papila. No produce pérdida de agudeza visual y su descubrimiento por parte del médico es un signo de alarma urgente, ya que traduce la existencia de hipertensión intracraneal con la consiguiente sospecha de un tumor, si bien puede deberse a otras causas, como una lesión traumática en la cabeza, hemorragias en el cerebro, infección del cerebro o sus membranas (meninges), hidrocefalia no tumoral, pseudotumor cerebral o presión arterial muy alta. Las enfermedades pulmonares graves también pueden incrementar la presión en el cerebro y causar papiledema. El tratamiento depende de la causa de la alta presión en el cerebro. Si no se reduce rápidamente, el nervio óptico y el cerebro pueden resultar dañados de forma permanente. IMO 20 castellano:Maquetación 1 13/3/09 09:44 Página 27 27 Mientras se avanza en el estudio de tratamientos genéticos, la prevención y el uso de corticoides son las únicas opciones actuales para hacer frente a las lesiones del nervio óptico Metástasis cerebral (derecha). Fondo de ojo con atrofia óptica (página anterior). LESIONES QUIASMÁTICAS Y RETROQUIASMÁTICAS En el quiasma óptico convergen las fibras provenientes de ambos nervios ópticos y se encuentra rodeado de estructuras intracraneales de gran relevancia. Situado por encima de la hipófisis, los tumores de esta glándula, al crecer hacia arriba, lo comprimen. Al afectar a las fibras que se cruzan, suelen diagnosticarse por déficit visual y en la exploración campimétrica, los pacientes muestran hemianopsia bitemporal. Existe riesgo de ceguera y el paciente requiere cirugía intracraneal para descomprimir el quiasma. Aunque las principales patologías a este nivel son de tipo tumoral (adenomas hipofisarios, creaneofaningeomas, meningiomas), también pueden deberse a procesos inflamatorios desmilinizantes o traumáticos. En el último eslabón de la vía óptica, se encuentra la zona retroquiasmática, constituida por fibras que llevan información de los hemicampos contra-laterales. Por esta razón, sus lesiones producen hemianopsias homónimas contra-laterales al lado de la lesión. Ésta puede localizarse en la bandeleta, el ganglio geniculado lateral, las radiaciones temporales (asa de Mayer), las radiaciones parietales y la corteza occipital. El especialista del IMO explica que las lesiones en la zona retroquiasmática de la vía óptica pueden aparecer a consecuencia de procesos tumorales, inflamatorios, traumáticos o vasculares y producen alteraciones campimétricas homónimas (afectaciones de partes derechas o izquierdas de campo visual). FUNCIÓN MOTORA Algunas lesiones neuroftalmológicas afectan a la función motora ocular, responsable de los movimientos oculares y palpebrales. La exploración oftalmológica permite precisar si la afectación corresponde a un nervio oculomotor determinado, si se trata de un problema limitado a la musculatura –por ejemplo en relación a una alteración tiroidea–, de una enfermedad de la unión neuromuscular, como la miastenia, o bien de alteraciones a nivel de los centros de la mirada vertical u horizontal. La parálisis de los nervios oculomotores puede ser idiopática o aparecer secundaria a aneurismas, diabetes mellitus, tumores, traumatismo creaneoencefálico, meningitis basal, síndrome de Gradenigo (generalmente secundario a inflamación ósea por otitis media no tratada)... Las signos clínicos más frecuentes en las alteraciones oculomotoras son diplopia (visión doble por estrabismo o desviación del alineamiento de un ojo a causa de descoordinación entre los músculos oculares), nistagmus (movimiento rítmico e involuntario de los ojos), ptosis (caída del párpado) y alteración pupilar. El oftalmólogo puede solucionar algunas de estos defectos motores mediante cirugía, algo que no ocurre con las patologías que afectan al nervio óptico, en las que “la prevención es casi la única opción existente hoy en día, junto con el uso de corticoides, útil en determinados casos”, según el Dr. Visa. Sin embargo, el especialista del IMO prevé que “el conocimiento del genoma que tenemos actualmente va a ser la clave de futuros tratamientos genéticos que nos permitirán luchar con más armas contra las patologías del nervio óptico”. En cualquier caso, el papel del oftalmólogo en el diagnóstico de enfermedades sistémicas o intracraneales es y seguirá siendo vital para que los pacientes puedan recibir a tiempo tratamiento por parte de los especialistas indicados en cada caso. IMO 20 castellano:Maquetación 1 28 13/3/09 09:44 Página 28 BAJA VISIÓN baja visión: potenciar el resto visual, clave para una vida activa El aumento de la esperanza de vida, los últimos avances en cirugía oftalmológica y el mayor control médico de las enfermedades que afectan a los ojos han dado lugar a un incremento de personas que, pese a padecer graves problemas oftalmológicos, conservan un resto de visión útil, y que, por tanto, son capaces de rehabilitarse y de seguir utilizándola funcionalmente. Para que este resto de visión permita llevar una vida visualmente activa, es necesario el uso de ayudas (pueden ser ópticas o no), prescritas desde la Unidad de Baja Visión. Los pacientes con baja visión son aquellos con unos niveles de visión especialmente limitados y que no pueden mejorar con cirugía, con tratamiento farmacológico, ni con corrección óptica tradicional (gafas). En los casos de baja visión severa, la agudeza visual es del 10% o inferior, mientras que se considera moderada si la agudeza está entre 10 y 20% y leve si se sitúa entre un 20 y un 30%. En general, todos los pacientes tienen dificultades, más o menos importantes, para leer, conducir, comer, bajar escaleras... El grado de baja visión depende, además de la agudeza vidual, del campo visual: enfermedades como la DMAE, la retinopatía, la alta miopía, el glaucoma o la distrofia de Fuchs, por ejemplo, afectan a la visión central, mientras la distrofia de conos y la retinosis pigmentaria, entre otras, repercuten en la visión periférica. Asimismo, algunos pacientes con ciertas neuropatías pueden tener un 100% de agudeza visual, pero experimentar deslumbramiento. En relación a esto, existe un factor que incide directamente en la capacidad visual: la fotofobia, algo que afecta aproximadamente al 80% de los pacientes y que puede ser congénita –como es el caso de los albinos– o adquirida, a consecuencia de una retinosis pigmentaria, de una distrofia de Fuchs o de una operación de cataratas, entre otras causas, aunque en la mayoría de los casos, se trata de un problema relacionado con la edad. Precisamente la IMO 20 castellano:Maquetación 1 13/3/09 09:44 Página 29 29 Iluminación, contraste, deslumbramiento Existen 3 factores relacionados con la luz que influyen directamente en la visión: la iluminación, el contraste y el deslumbramiento. LA ILUMINACIÓN Con la edad, se necesita el doble de iluminación que durante la juventud. Además, patologías como retinopatía, retinosis pigmentaria, miopía magna, atrofia del nervio óptico o degeneración macular senil, necesitan altos niveles de iluminación. Por el contrario, pacientes con albinismo, acromatopsia, neuritis óptica retro-bulbar y cierto tipo de degeneración macular, necesitan bajos niveles de luz. La forma más eficaz para aumentar la iluminación es reducir la distancia de mira y procurar una buena calidad de luz: evitar las lámparas frente a los ojos, y procurar que sean de alto nivel de iluminación, pequeñas, movibles y con brazo articulado. EL CONTRASTE El contraste es la cantidad de luz que reflejan distintas áreas de superficie. En personas con patologías graves, lo habitual es la escasa sensibilidad al contraste, de aquí la importancia de aumentarlo. Algunos consejos en este sentido son escribir con rotuladores negros gruesos, colocar filtros amarillos del tamaño de la página sobre el texto o sobre las gafas o valerse de tiposcopios y papel rayado para no perderse al leer o escribir. Además, puede ayudar que la casa del paciente tenga las paredes de color claro y las puertas y ventanas oscuras, evitar al máximo el cristal, marcar de alguna forma los bordes de la escalera, barandillas, y escalones, colocar letreros a la altura de los ojos y con buen contraste fondoletra o ver la televisión sin luz. EL DESLUMBRAMIENTO El deslumbramiento es un brillo procedente de una fuente de luz, ya sea directa o indirecta, que molesta porque produce fotofobia e incomodidad en general. Afecta especialmente a albinos, pacientes operados de cataratas y de cirugía refractiva o que padecen acromatopsia, neuritis óptica, retinosis pigmentaria, glaucoma o diferentes patologías de retina. Para controlar el deslumbramiento, es necesario tener en cuenta que las superficies que reflejan la luz producen destellos que dificultan el rendimiento visual en la vida diaria. En este sentido, puede ayudar evitar baldosas brillantes en baños y cocinas; espejos con luz reflejada, etc., así como utilizar filtros y viseras o introducir pequeñas modificaciones en el hogar: colocación de alfombras, telas, fieltros y manteles; cambios de fuentes de luz, creación de ambientes sombreados con estores o visillos... edad es el denominador común del 80% de los casos de baja visión, ya que el problema a menudo deriva de una patología ocular que afecta a personas mayores, como degeneración macular, retinopatía diabética, cataratas, retinosis pigmentaria o glaucoma. En los jóvenes, la baja visión suele estar relacionada con albinismo, diabetes u otras enfermedades congénitas o bien con traumatismos o secuelas de una intervención quirúrgica. Reducir la distancia de mira, procurarse una buen iluminación y aumentar el tamaño de objetos o letras mediante ayudas ópticas son algunas claves para mantener cierta actividad visual (foto izq.). Los optomestristas Carol Camino y Ferran Casals, de la Unidad de Baja Visión del IMO, trabajan junto a los pacientes para potenciar al máximo sus posibilidades oculares (foto dcha.). En cualquier caso, se trata de pacientes derivados por el oftalmólogo a los que, una vez descartado cualquier tratamiento, les queda la opción de “rescatar su resto visual”, según explican Carol Camino y Ferran Casals, optometristas responsables de la Unidad de Baja Visión del IMO. La tarea principal de estos especialistas es “enseñar a ver o a mirar correctamente”, mediante el uso de ayudas ópticas o no ópticas; a través de la aplicación de técnicas especiales o bien introduciendo cambios de hábitos. Los responsables de la Unidad de Baja Visión aseguran que, muchas veces, “una pequeña recomendación produce un gran cambio” y logra mejorar de forma significativa la calidad de vida de los pacientes que a menudo no son conscientes de que su resto visual puede ser potenciado hasta permitirles mantener sus actividades cotidianas. “No les damos más visión, si no que, mediante técnicas específicas y diferentes tipos de ayudas, les enseñamos a sacar mayor partido de la visión que les queda”, explican los especialistas. IMO 20 castellano:Maquetación 1 30 16/3/09 10:35 Página 30 BAJA VISIÓN ANÁLISIS, PRESCRIPCIÓN Y ENTRENAMIENTO La prescripción de una u otra ayuda depende de las necesidades y capacidades de cada paciente: “algunos piden ayuda para poder leer, otros para ver la televisión, otros para trabajar, o hasta para estudiar una carrera”. El primer paso para tomar una decisión es realizar un examen especializado de baja visión y saber así cuál es el punto de partida y qué se necesita en función del objetivo y prioridades del paciente. En la primera visita, se realiza una evaluación del resto visual, a través de un completo examen de evaluación de la agudeza visual de lejos y de cerca, rejilla de Amsler, campimetría, prueba del color, sensibilidad al contraste... A ello, hay que añadir una anamnesis, un test exhaustivo para saber cuáles son las necesidades prioritarias de cada paciente. Con todo ello, se prescriben ayudas y se enseñan técnicas para el mejor aprovechamiento del resto visual y la correcta utilización de las ayudas prescritas, mediante sesiones prácticas en interiores y exteriores. Las ayudas “ Hay muchas técnicas y ayudas ópticas para sacar partido al resto de visión de nuestros pacientes” que se prescriben desde la Unidad de Baja Visión pueden ser ópticas, no-ópticas y electrónicas. AYUDAS VISUALES NO ÓPTICAS En muchos casos, basta con pequeños “trucos” que pese a parecer muy obvios no suelen aplicarse por iniciativa del propio paciente o de su entorno, como por ejemplo, iluminar el campo de visión con un flexo de luz blanca. También puede ser muy útil la utilización de objetos especiales, como tiposcopios (plantilla para firmar, rellenar talones, etc.), páginas de color amarillo, vajilla y elementos de cocina de colores para lograr mayor contraste, balanzas o relojes “parlantes”, macrotipos (objetos cotidianos diseñados a un mayor tamaño: teléfonos con grandes números, etc.). FILTROS Los filtros de colores son útiles para pacientes con sensibilidad a la luz intensa, deslumbramiento, pérdida de sensibilidad al contraste o baja capacidad de adaptación a diferentes niveles de luz. Los filtros son imprescindibles ya que con el envejecimiento del ojo y diferentes patologías, el ojo se vuelve hipersensible a la luz, especialmente a los rayos de longitud de onda corta (luz ultravioleta). Como consecuencia, los contrastes desaparecen, la agudeza visual se perturba, y los objetos se perciben con poco relieve. Mientras que en unas gafas oscuras normales se utilizan filtros de densidad neutra (filtran por igual la luz infrarroja, el espectro visible y la luz ultravioleta), los filtros selectivos –los que se utilizan en pacientes con baja visión– filtran sólo la luz potencialmente dañina: infrarroja y/o la ultravioleta, mientras que La lupa electrónica es capaz aumentar el tamaño de las letras hasta 60 veces, mientras que una lupa normal puede lograr 20 aumentos, como máximo. no alteran el espectro visible. Por ello, los filtros selectivos se pueden utilizar de noche y de día; en interior y exterior, y pueden combinarse con otro tipo de filtros, llamados polarizados, que sirven para evitar reflejos. AYUDAS ÓPTICAS Las ayudas ópticas son lentes o sistemas de lentes que se pueden adaptar en gafas o utilizar manualmente. Son diferentes a las gafas convencionales y aumentan la visión ampliando la imagen que se forma en la retina. Para las personas con campo periférico restrin- IMO 20 castellano:Maquetación 1 16/3/09 10:35 Página 31 31 Ondas electromagnéticas y visión Se denomina espectro electromagnético al conjunto de ondas electromagnéticas que emite o absorbe una sustancia y que sirve para identificarla, de manera análoga a una huella dactilar. Los espectros se pueden observar mediante espectroscopios que, además permiten medir su longitud de onda y frecuencia de radiación. La longitud de onda indica el tamaño de una onda y que por lo general se denota con la letra griega lambda (λ). Se suele medir en milímetros (mm), micrómetros (que equivalen a una millonésima parte de un metro y se abrevian μm) y nanómetros (que equivalen a una milmillonésima parte de un metro y se abrevian nm). En términos generales, el espectro electromagnético abarca, según un orden creciente de frecuencia: las ondas de radio (de 1m a 10km), las microondas (de 1mm a 30cm), los rayos infrarrojos (de 780nm a 1mm), la luz visible (de 380 a 780nm), la radiación ultravioleta (de 200 a 380nm), los rayos x (de 10pm a 10nm) y los rayos gamma (inferiores a 10pm). ESPECTRO VISIBLE La luz (del latín lux, lucis) es una onda electromagnética, compuesta por partículas energizadas llamadas fotones, capaz de ser percibida por el ojo humano y cuya frecuencia o energía determina su color. La luz visible (al ojo humano) forma parte de una estrecha franja del espectro electromagnético, que va desde los 380nm (violeta) hasta los 780nm (rojo). Los colores del espectro se ordenan como en el arco iris, formando el llamado espectro visible. Por tanto, el ojo humano es sensible a este pequeño rango en el que las ondas electromagnéticas interaccionan (se reflejan o absorben) con la materia y permiten ver los objetos, sus formas, su posición, etc. emitida por el sol en las formas UV-A, UV-B y UV-C, pero a causa de la absorción por parte de la de la atmósfera terrestre, el 99% de los rayos ultravioletas que llegan a la superficie de la Tierra son del tipo UV-A. Estos rangos están relacionados con el daño que producen en el ser humano. La radiación UV-C no llega a la tierra porque es absorbida por 380 nm Ultravioleta 780 nm Espectro visible La radiación infrarroja o radiación térmica es un tipo de radiación electromagnética de mayor longitud de onda que la luz visible, pero menor que la de las microondas. El nombre de infrarrojo, que significa por debajo del rojo, proviene de que fue observada por primera vez al dividir la luz solar en diferentes colores por medio de un prisma que separaba la luz en su espectro de manera que a ambos extremos aparecen visibles las componentes del rojo al violeta (en ambos extremos). Su longitud de onda, entre 700 nanómetros y un milímetro, es la siguiente en longitud al rojo, el color de longitud de onda más larga de la luz visible. La radiación ultravioleta, cuyas longitudes de onda van aproximadamente desde los 400nm, hasta los 15nm, es gido, existen lentes anamórficas, telescopios invertidos, o prismas de Fresnell, que permiten percibir los objetos que hay a los lados. A otros pacientes les basta con ayudas ópticas menos sofisticadas, pero muy útiles, como lupas y microscopios (para ver de cerca), telescopios (para ver de lejos) o telemicroscopios (para distancias intermedias). AYUDAS ELECTRÓNICAS En otros casos, especialmente en los que el paciente sufre una baja visión severa y quiere desarrollar tareas Infrarrojo el oxígeno y el ozono de la atmósfera, por lo tanto, en principio, no produce daño (aunque cada vez es más peligroso debido al agujero de la capa de ozono). La radiación UV-B es parcialmente absorbida por el ozono y llega a la superficie de la Tierra, produciendo daño en la piel y también en el ojo. Tanto las radiaciones ultravioletas como infrarrojas no son visibles para el ojo humano, pero sí son absorbidas por éste pudiendo dañar ciertas estructuras, principalmente la retina. La luz ultravioleta puede provocar lesiones fotoquímicas, y al dispersarse en todas direcciones, ya sea en la atmósfera o en el ojo humano, es capaz de producir molestias como deslumbramiento, pérdida del contraste y formación de imágenes parasitarias. de cerca, puede ser recomendable el uso de sofisticados instrumentos de visión, como lupas electrónicas, que reflejan en la pantalla del ordenador lo que el paciente lee en el papel y que es capaz aumentar el tamaño de las letras hasta 60 veces (una lupa normal puede llegar a 20 aumentos, como máximo). También existen novedosos programas informáticos que permiten aumentar directamente en la pantalla la letra de cualquier documento, incluso mientras se navega por Internet, u otros para telefonía móvil, que aumentan el tamaño de las letras de la pantalla, incorporan voz para buscar un nombre en la agenda o marcar números, etc. IMO 20 castellano:Maquetación 1 32 13/3/09 09:44 Página 32 TERAPIA DMAE Un ensayo multicéntrico internacional probará la eficacia de una nueva terapia contra la DMAE El IMO participa desde el pasado mes de marzo en el ensayo Cabernet, un estudio clínico multicéntrico internacional para evaluar de forma definitiva la eficacia de un nuevo tratamiento contra la Degeneración Macular Asociada a la Edad (DMAE). Se trata de una nueva terapia combinada consistente en la aplicación selectiva e intraocular de radiación beta y en la inyección de un fármaco antiangiogénico(1) que, según un estudio piloto previo llevado a cabo en tres centros de todo el mundo, no sólo frena el avance de la enfermedad, sino que además promete mejorar la visión de los pacientes mediante un único procedimiento quirúrgico. (1) Fármaco que actúa inhibiendo las moléculas que dan la señal de hacer crecer los nuevos vasos sanguíneos (neovasos) que perjudican la retina y acaban comprometiendo la visión central. 1 2 1. Retina con depósitos bajo el epitelio pigmentado. 2. Neovascularización subretiniana en su comienzo y en fase más avanzada en la imagen 3. 4, 5 y 6. Esquema de la evolución de la DMAE con crecimiento de neovasos y destrucción progresiva de los tejidos de la mácula. 3 IMO 20 castellano:Maquetación 1 13/3/09 09:44 Página 33 33 DE CONFIRMARSE SU EFECTIVIDAD, EL TRATAMIENTO, QUE COMBINA RADIACIÓN Y FÁRMACO, MARCARÁ UNA NUEVA ETAPA EN LA LUCHA CONTRA LA ENFERMEDAD EL IMO ES EL ÚNICO CENTRO ESPAÑOL QUE PARTICIPA EN EL ESTUDIO CLÍNICO Ahora, el ensayo Cabernet se realiza simultáneamente en 40 centros, con 495 pacientes y con un seguimiento de 3 años. El IMO es el único centro español seleccionado para formar parte en el estudio de esta nueva terapia que, de confirmar sus buenos resultados, significaría un salto muy importante en la lucha contra la DMAE, según John Hendrick, presidente de NeoVista, compañía californiana dedicada a la comercialización de instrumentos para oftalmología, impulsora de la nueva terapia y patrocinadora del ensayo clínico. El nuevo tratamiento consiste en una radiación “inteligente” sobre la mácula para tratar los neovasos que aparecen con la DMAE húmeda o exudativa, la forma más grave de la enfermedad. El objetivo es “curar sin lesionar”, depositando selectivamente la energía ionizante. Se trata del método más selectivo y efectivo de los desarrollados hasta ahora, ya que ataca sólo a las células perjudicadas por la patología. “Esto hace que el saldo entre riesgo y beneficio sea positivo, ya que se aplica la energía adecuada en el lugar adecuado”, según Dr. Benjamín Guix, radioterapeuta de la Fundación IMOR (Instituto Médico de Onco-Radioterapia) de Barcelona, que colabora con el IMO en los tratamientos de radioterapia del ensayo. 4 La radiación beta ya se utiliza desde hace años en otros procesos del globo ocular. En concreto, desde hace una década, se ha venido radiando de forma externa toda la retina, lo que ha permitido a muchos pacientes recuperar visión, pero, al año, han perdido un 80% de la misma, por la retinopatía derivada del tratamiento. La nueva terapia de NeoVista, en cambio, consiste en una braquiterapia o betairradiación epiretinal, es decir, en un tratamiento radioterápico a distancia corta desde dentro del globo ocular. Este procedimiento, ideado por el Dr. Eugene de Juan, se gestó hace unos años, en el marco de la cardiología, pero ha ido evolucionando hasta resultar idóneo para su aplicación en la 5 Tratamientos farmacológicos anteriores Los tratamientos farmacológicos que se han aplicado hasta ahora contra la DMAE son: 6 • Visudine®: fármaco + láser (terapia fotodinámica). • Macugen®: fármaco inhibidor del crecimiento de vasos. • Lucentis®: fármaco que detiene el proceso y en un tercio de los casos mejora la visión, pero que requiere ser inyectado cada mes, con un coste de 2.000 dólares por inyección. • Nuevo tratamiento: Lucentis® + braquiterapia, una combinación que cambia el estilo de vida de los pacientes al mejorar su visión y cuyo coste es de un tercio sobre Lucentis®, lo que podría tener un impacto de miles de millones de dólares. IMO 20 castellano:Maquetación 1 34 13/3/09 09:44 Página 34 TERAPIA DMAE mácula. “Para proteger contra las radiaciones beta, se aplican criterios de distancia (cuanto más cerca, mejor), de tiempo (cuando más breve, mejor) y de blindaje (la energía se introduce dentro de un contenedor)”, explica el Dr. Guix. La terapia objeto del ensayo Cabernet tiene en cuenta todas estas consideraciones, ya que la radiación de la mácula se realiza directamente sobre los vasos con filtraciones en un área de 3mm de profundidad y 5.4 de diámetro, lo que provoca un efecto muy focal, parecido al láser, mientras que la sonda que se introduce en el interior del ojo, se mantiene en él durante 3 o 4 minutos, solamente. A ello hay que añadir el contenedor de alta tecnología que se utiliza en el proceso, llamado Epi-rad, que es del tamaño de una estilográfica y blinda totalmente la energía radioactiva que contiene, dejándola salir a través de una cánula muy fina y que se introduce en el interior del globo ocular. Así, la dosis de radiación al resto del ojo y del cuerpo en general es mínima, comparable a una décima parte de la exposición que supone una radiografía pulmonar. pacientes con DMAE húmeda, a los que se les ha inyectado un antiangiogénico antes o durante la cirugía y al mes de la radiación ionizante. Este estudio, llevado a cabo en 3 centros en todo el mundo, ha demostrado que los pacientes experimentan una mejoría enorme en un año. El edema desaparece después del tratamiento y así se mantiene durante doce meses. El 85% de los pacientes no ha requerido más inyecciones, “lo que resulta sorprendente”, afirma el Dr. Eugene de Juan. Además, se ha constatado que la recuperación tras el tratamiento es indolora e inmediata y el paciente puede hacer vida normal pasadas 48 horas. En cuanto a posibles riesgos o perjuicios derivados de la cirugía, prácticamente no se han descrito. “Sí hemos visto que el tratamiento provoca cataratas en algunos pacientes, lo que no supone realmente un problema, ya que actualmente esta patología se opera de forma fácil y segura y con excelentes resultados”, explica el Dr. de Juan. Otros efectos que se han dado en menor número son desgarro retinal, desprendimiento de retina, hemorragia subretinal y hemorragia vítrea. En el protocolo del estudio Cabernet, la cirugía se completa con la inyección del fármaco antiangiogénico Lucentis®, ya que los resultados contrastados de estudios de viabilidad del nuevo tratamiento aplicado sólo con radiación o en combinación con un fármaco similar han sido significativamente mejores en este último caso, algo que ya ocurre en oncología, donde la combinación de fármacos y tratamiento logra mejores resultados. Si los buenos resultados de la braquiterapia combinada con las dos inyecciones de Lucentis® se confirman con más pacientes, se podrá afirmar que estamos ante el mejor tratamiento contra la DMAE, no sólo por su eficacia, sino también por su rapidez, comodidad y ajustado presupuesto. Tras el estudio, NeoVista confía lograr la aprobación definitiva por parte de la agencia estadounidense FDA (Food & Drugs Administration) y de la UE para que esta nueva tecnología (actualmente en fase clínica avanzada) pueda comercializarse en cualquier centro especializado en todo el mundo en 2010. La terapia combinada cuya eficacia se comprobará de forma definitiva al terminar el ensayo actual, se ha evaluado previamente en un estudio piloto con 30 IMO 20 castellano:Maquetación 1 13/3/09 09:44 Página 35 35 En la ilustración de la página 8, esquema del globo ocular y formas de la retina. A continuación, una serie de imágenes de fondo de ojo que reflejan diferentes estadios de la DMAE. La nueva terapia de NeoVista se presentó en febrero en Barcelona. A la presentación asistieron el Dr. Eugene de Juan, un auténtico revolucionario en la creación de tecnología oftalmológica, que ha desarrollado el procedimiento de betairradiación epiretinal y el Dr. Borja Corcóstegui, responsable de la parte del ensayo Cabernet que se lleva a cabo en el IMO (ambos en la foto), y en la que también participa el Dr. Rafael Navarro. Además, el acto contó con la presencia del presidente de NeoVista, John Hendrick y del director técnico de la Fundación IMOR, el Dr. Benjamín Guix. DMAE La DMAE es una enfermedad degenerativa de la mácula (parte central de la retina que nos permite realizar actividades de precisión como leer, conducir, etc.), que provoca deterioro de las células y origina drusas (depósitos de residuos de la retina que la circulación no es capaz de eliminar). En la forma seca de la enfermedad, la evolución es lenta y progresiva y las drusas forman zonas de atrofia, mientras que en la DMAE húmeda o exudativa, la más grave, se produce una formación brusca de neovasos (neovascularización coroidea), que conlleva la destrucción de las células. Este crecimiento anómalo de vasos sanguíneos acaba provocando filtración de fluidos y sangre a la mácula y distorsionando la visión central. La enfermedad es la principal causa de ceguera funcional irreparable en pacientes mayores de 60 años. Actualmente, se calcula que alrededor de 5 millones de personas viven con DMAE. En España, hay más de 30.000 nuevos casos de DMAE al año (cerca de un 29% de la población), de los que sólo el 50% están tratados. En Estados Unidos, 200.000 personas contraen anualmente la enfermedad, mientras que 600.000 la padecen anualmente en el resto del mundo. Debido al envejecimiento de la población, se prevé que en unos años aumentará la incidencia. De hecho, la OMS ya ha advertido que la DMAE será uno de los grandes problemas de salud en los próximos años. IMO 20 castellano:Maquetación 1 36 13/3/09 09:44 Página 36 URGENCIAS URGENCIAS oftalmológicas La visita médica de urgencia es aquella que debe realizarse con prontitud porque el paciente sufre dolor o porque la enfermedad puede empeorar si no se realiza un diagnóstico y un tratamiento inmediato. Pese a existir pocas urgencias oftalmológicas que requieran tratamiento urgente, es recomendable que el paciente acuda a este servicio ante cualquier duda, para que se le diagnostique lo antes posible el grado de emergencia. “En un alto porcentaje de los casos, el paciente que acude a urgencias, sale con el problema solucionado”, explica la Dra. Isabel Nieto, especialista en cirugía de catarata del IMO. En otros casos más graves, el futuro funcional de la visión depende de ese examen urgente, en el que se realiza un rápido diagnóstico y se determina si debe intervenirse con celeridad. “En ocasiones –advierte la doctora– es mejor no intervenir en ese momento, aunque se trate de una lesión grave, ya que el caso debe ser estudiado con detenimiento para que la cirugía sea lo más eficaz posible”. Las patologías más atendidas por el servicio de urgencias del IMO están relacionadas con la córnea, la conjuntiva, la esclera, la retina, la órbita y las vías lagrimales y los principales síntomas que llevan a los pacientes a acudir a este servicio son pérdida brusca de visión, dolor, ojo rojo, inflamación y/o traumatismo. PÉRDIDA O DISMINUCIÓN DE LA VISIÓN La pérdida o disminución súbita de la visión es motivo importante de emergencia, aunque en la mayoría de los casos, el paciente no tiene sensación de gravedad porque no sufre dolor o porque pierde sólo parte del campo visual o sólo en un ojo, por lo que tarda en percatarse de su deficiencia. Un caso típico es el desprendimiento de retina, que puede ser gradual o súbito. Es una urgencia importante si amenaza a la mácula, mientras que si se trata de un desprendimiento de retina crónico, no requiere una actuación inmediata, algo que determinará el oftalmólogo de urgencias. Por otro lado, la visión de moscas volantes, flashes, etc. suele ser síntoma de desprendimiento de vítreo, un problema que a veces es precursor de un desprendimiento de retina, si bien puede aparecer de forma independiente, ya que se trata de un proceso natural del ojo, que suele producirse a partir de los 60 años. Requiere seguimiento para evitar un posible desprendimiento de retina posterior, “aunque es difícil saber realmente si puede producirse o no”, explica la Dra. Nieto. Otras patologías con pérdida de visión son la hemorragia del vítreo –generalmente relacionada con la retinopatía diabética–, la oclusión vascular y la inflamación orbitaria o del nervio óptico (neuritis óptica). Si la pérdida de visión está relacionada con un postoperatorio oftalmológico, el paciente debe ser atendido de forma urgente. DOLOR Existen varios procesos oculares que pueden provocar dolor. Uno de ellos es el glaucoma agudo –de ángulo cerrado–, que causa un grave dolor (hace unos años conocido como “dolor de clavo”), y que puede ir acompañado de visión borrosa y, a veces, de náuseas y vómitos, lo que hace que algunos pacientes acudan a urgencias de medicina general o al digestólogo, al relacionar estas indisposiciones con procesos gastrointestinales. Afortunadamente, cada vez se dan menos casos de glaucoma agudo, gracias a la medicina preventiva y a la profilaxis; la visita anual al oftalmólogo a partir de los 40 años, un hábito cada vez más extendido, es fundamental para evitar llegar a situaciones límite. OJO ROJO Los procesos que conllevan rojez ocular, en ocasiones pueden causar también dolor, además de alteraciones visuales. Este tipo de lesiones suelen estar relacionadas con infecciones, generalmente de la conjuntiva, siendo la conjuntivitis la de mayor incidencia. Las conjuntivitis, infecciosas o alérgicas, suelen tener evoluciones benignas y no suelen afectar a la visión, IMO 20 castellano:Maquetación 1 16/3/09 10:38 Página 37 37 pero hay que tener en cuenta que pueden complicarse si no se tratan adecuadamente. Algunos síntomas de complicación podrían ser dolor importante, imposibilidad de abrir el ojo, fotofobia, o hinchazón significativa de los párpados y los tejidos adyacentes de la cara, especialmente con fiebre. Otra causa frecuente de inflamación de la conjuntiva y también de la córnea (queratoconjuntivitis) es el uso prolongado de las lentes de contacto o la intolerancia a las soluciones de limpieza. Algunas situaciones en los portadores de lentillas pueden favorecer la presencia de una úlcera corneal, generalmente infecciosa, que puede producir un enrojecimiento ocular acompañado de dolor y pérdida de visión debido a la presencia de una mancha blancuzca en la córnea. Una rápida visita al oftalmólogo es indispensable para evitar consecuencias que pueden llegar a ser desastrosas, como la generación de una cicatriz definitiva (leucoma corneal) o, incluso, la perforación ocular. También se producen infecciones en el saco lagrimal. Los casos agudos suelen ser dolorosos y requieren tratamiento con antibióticos aunque son frecuentes las recurrencias. El tratamiento quirúrgico definitivo se realiza una vez ha remitido la infección. La uveítis y el glaucoma agudo son otras causas de ojo rojo. Ante la diversidad de patologías asociadas al ojo rojo, el diagnóstico de cada una requiere del conocimiento de todos los síntomas que acompañan al aspecto rojizo del ojo. Así, por ejemplo, es típico encontrar picor en las reacciones alérgicas, sensación de cuerpo extraño en las conjuntivitis o el dolor del glaucoma y la uveítis. Algunos traumatismos pueden ser no penetrantes y no perforantes, como la abrasión de la córnea, una lesión superficial, que es dolorosa, pero leve. Con frecuencia, se deriva de un arañazo producido por niños pequeños o por un vértice de una hojas de planta, de un papel... Uno de los daños oculares más corrientes por accidente es el causado por la intrusión de cuerpos extraños en la córnea, arrastrados por el viento o que se depositan en ella al ir en moto o al realizar determinados trabajos, como los que implican manipulación de metal. Es un traumatismo que suele molestar y doler, pero que puede ser aliviado de forma inmediata, si se acude a urgencias. Hasta ese momento, el afectado debe intentar no parpadear para evitar que la partícula introducida en la córnea vaya arañando la superficie ocular: una buena solución es tapar el ojo. Otro tipo de traumatismos no perforantes son las quemaduras químicas, generalmente provocadas por productos de limpieza o de laboratorio o por el líquido de batería, un ácido especialmente corrosivo y peligroso. En estos casos, el paciente debe lavar el ojo inmediatamente con agua del grifo, antes de acudir a urgencias, ¿De qué depende el grado de URGENCIA? Los traumatismos oculares ocupan, junto a enfermedades infecciosas y patologías como la catarata y el glaucoma, un lugar destacado entre las principales causas de ceguera en el mundo. Son relativamente frecuentes y algunos requieren tratamiento urgente, a pesar del sistema de protección natural del ojo: reborde orbitario, pestañas y párpados, que se cierran con rapidez gracias a la alta sensibilidad de la superficie del ojo ante cualquier estímulo. En líneas generales, el grado de la urgencia depende de dos factores: la naturaleza del síntoma y la duración del mismo. Así, una patología es “muy urgente” cuando el paciente debe acudir inmediatamente al oftalmólogo, lo que deberá hacer si experimenta una constante pérdida de visión o un dolor constante de menos de 48 horas, si sufre un trauma ocular, incluyendo el producido por productos químicos, o si percibe un cuerpo extraño en el ojo. Se considera “urgente” la que obliga a visitarse en un margen de 1 ó 2 días desde la aparición del síntoma: cuando el paciente sufre constante pérdida de visión de más de 48 horas, experimenta visión doble o de cuerpos flotantes y destello de menos de una semana, sufre fotofobia, visión borrosa de menos de 2 semanas o dolor ocular durante más de 48 horas. Precisamente, entre los daños producidos por traumatismos oculares, destacan la laceración palpebral (herida en el párpado), quemaduras en el párpado o fractura de los huesos orbitarios, además de las erosiones corneales que, si afectan a la superficie corneal, son muy dolorosas pero revisten poca gravedad y si son bien atendidas, se curan en 24-48h. En cambio, si afectan al centro de la córnea, puede quedar una cicatriz y provocar una pérdida de visión importante. Por último, se considera “electiva” la que permite acudir al oftalmólogo con un margen de tres semanas. Este sería el caso de pacientes que sufren una constante pérdida de visión de más de 3 semanas, visión doble de más de 1 semana, molestias, lagrimeo, exudación o rojez con más de 3 semanas de duración, caída del párpado superior o ptosis, cuerpos flotantes y destellos de más de 3 semanas, proptosis (ojo saltón) o tumores en párpados. TRAUMATISMOS IMO 20 castellano:Maquetación 1 38 13/3/09 09:44 Página 38 URGENCIAS ya que, a menudo, el grado de lesión dependerá de ese lavado inmediato, más que del tratamiento posterior. Mientras que las quemaduras térmicas, con agua o aceite hirviendo (las más corrientes en los niños), no suelen ser graves, las quemaduras químicas, sobre todo por álcalis, pueden provocar gran pérdida de visión. En el caso de heridas por explosivos o material pirotécnico, muy habituales en las verbenas, el daño ocular puede ir desde pequeñas quemaduras en los párpados y erosiones en la superficie de los ojos, hasta mutilaciones de tejidos y estallido del ojo con pérdida de su contenido. En cualquier caso, hay que acudir rápidamente al oftalmólogo, ya que a veces lesiones no dolorosas son muy graves, y viceversa. Antes de acudir a urgencias, es conveniente presionar la zona afectada para cortar la hemorragia, pero evitando comprimir el globo ocular. Además, debe limpiarse el contorno del ojo con agua empapada en una gasa limpia para eliminar las partículas que puedan seguir dañando el ojo. También se producen traumatismos no penetrantes por exposición a rayos ultravioletas: la luz solar, especialmente cuando incide sobre la nieve, las máquinas de bronceado artificial o los arcos de soldadura (soplete), que afectan no sólo a quienes los utilizan, sino también “Una cirugía eficaz no significa que deba ser inmediata” a quienes miran mientras son manipulados. Es importante saber que este tipo de lesión superficial de la córnea (queratitis), que produce dolor y visión borrosa, tarda unas horas en dar síntomas (tiempo de latencia). La contusión que se produce cuando algo impacta directamente en el ojo es otra de las urgencias típicas por traumatismo. Este tipo de lesión se producen en el marco de peleas (puñetazos, pedradas...), juegos infantiles o de deportes, como el tenis y, sobre todo, el squash. Cuando el impacto no se produce directamente en el ojo, (puede ser, por ejemplo, en la cabeza), pero éste también queda afectado, hablamos de concusión. En ocasiones, la lesión ocular derivada puede ser grave, como en el caso de la onda expansiva de una explosión o de un accidente de tráfico: el impacto del volante contra el tórax puede producir lesiones en la retina (retinopatía de Purtscher). Por lo que se refiere a los traumatismos penetrantes o perforantes, heridas producidas por juguetes puntiagudos, alfileres, cuchillos, lápices, trozos de vidrio, herramientas cortantes, etc., pueden no tener importancia alguna o ser muy graves, por lo que es importante consultar al oftalmólogo de inmediato. Las heridas graves suelen requerir tratamiento quirúrgico, en ocasiones con participación de cirujanos oftalmólogos de diferentes subespecialidades: retina, segmento anterior, párpados, órbita... “Pero si la intervención quirúrgica es importante, aún lo es más estudiar bien el caso, para que la operación tenga éxito” recuerda la doctora Nieto. IMO 20 castellano:Maquetación 1 13/3/09 09:44 Página 39 C/ Munner, 10. 08022 Barcelona - Tel: 93 253 15 00 [email protected] - www.imo.es IMO 20 castellano:Maquetación 1 13/3/09 09:44 Página 40