4TM RODILLA alteraciones 78
Anuncio

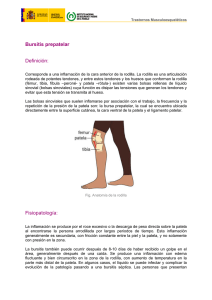
TEMA MONOGRÁFICO PATOLOGÍA DEGENERATIVA DE LA RODILLA Alteraciones femororrotulianas J. Borrell Pedrósa y J. Puigdellívol Grifellb a b Jefe de Servicios Médicos. Servicios Médicos F.C. Barcelona. Departamento de COT. Centre Hospitalari i Unitat Coronaria de Manresa. C uando nos referimos a las alteraciones rotulianas, existe cierta confusión. En muchas ocasiones el concepto de condromalacia, condritis o condropatía sólo define un estado clínico doloroso por alteración macroscópica del cartílago, pero en ocasiones el dolor rotuliano existe sin una verdadera afección macroscópica cartilaginosa. Por ello debemos buscar siempre la causa real que provoca la sintomatología con un deterioro del cartílago rotuliano. Cuádriceps Retináculo lateral, vasto lateral y bandeleta iliotibial Retináculo medial y vasto medial ANATOMÍA FUNCIONAL El aparato extensor de la rodilla está compuesto por la asociación de estructuras musculares, tendinosas y óseas, encaminadas a formar un complejo funcional de estabilización de la rodilla: tróclea femoral, patela, musculatura cuadricipital, tendón del cuádriceps, tendón rotuliano, alerón rotuliano medial (retináculo medial, vasto medial), alerón rotuliano lateral (retináculo lateral, vasto lateral, fascia lata) (fig. 1A). La patela es un auténtico hueso sesamoideo incluido dentro del aparato extensor, con una forma triangular, con una carilla externa más ancha que la interna, y con un carilla interna asimétrica adyacente a las anteriores, denominada odd facet (fig. 1B). El cóndilo femoral lateral tiene mayor altura que el medial y aporta un papel estabilizador pasivo a la tendencia natural del desplazamiento lateral de la rótula. El tendón rotuliano y el tendón cuadricipital confluyen sobre la rótula con un ángulo de seno externo de 170º, lo que condiciona el desplazamiento lateral de la patela, oponiéndose al desplazamiento los alerones rotulianos mediales y laterales. El vasto externo es el vector más importante de subluxación. El vasto medial se horizontaliza distalmente hasta formar el vasto oblicuo medio con entidad propia. Estos dos componentes musculares van antagonizando su acción a medida que la rodilla se flexiona (fig. 1C). INTERROGATORIO DEL PACIENTE Es fundamental para el diagnóstico. Cabe considerar el carácter hereditario del problema de la rodilla, el dolor bilateral, la inestabilidad desde la infancia y, principalmente, la dificultad y existencia de dolor en el desplazamiento sobre las escaleras. Los síntomas princeps son el dolor y los resaltes en la cara anterior con sensaciones de fallo. Habitualmente se considera que el dolor al subir y bajar escaleras refleja la existencia de un síndrome femororrotuliano. El dolor interno al subir escaleras debe relacionarse siempre con una afección femororrotuliana, pero el mismo dolor al bajarlas debe considerarse más orientativo de alteraciones femorotibiales o de tendinopatía anserina. Respecto al compartimiento lateral, el dolor al subirlas siempre es femororrotuliano y, al bajarlas, puede ser tanto femororrotuliano como femorotibial. Tendón rotuliano A B VMO VMO C Figura 1 A: Dibujo ap. extensor tif. (tomado de Insall). B: dibujo oddfacet. (Tomada de JM Vilarrubias. Patología del aparato extensor de la rodilla). C: VMO (Tomada de JM Vilarrubias. Patología del aparato extensor de la rodilla). La existencia de síntomas compatibles con afección de las estructuras meniscales pueden asociarse (30%) a alteraciones femororrotulianas. El relato de sensación de fallo articular o inestabilidad subjetiva normalmente es producida por una inhibición refleja del tono cuadricipital con una pérdida del control de la flexión de la rodilla. EXPLORACIÓN CLÍNICA Inspección El mejor método de detectar el desplazamiento de la rótula, muy por encima de las técnicas radiológicas existentes, consiste en la TEMA MONOGRÁFICO PATOLOGÍA DEGENERATIVA DE LA RODILLA Alteraciones femororrotulianas J. Borrell Pedrós y J. Puigdellívol Grifell A C B D E Figura 3 Morfotipos. A) normo eje, B) genu varo, C) genu valgo, D) genu recurvatum, E) genu flexum (tomada de JM Vilarrubias. Patología del aparato extensor de la rodilla). Figura 2 Angulo Q. tif (Tomada de Insall). evaluación clínica. Es importante iniciar la exploración valorando las características de la extremidad inferior, mediante el morfotipo del paciente. La inspección consistirá inicialmente en valorar al paciente descalzo con las piernas descubiertas y los pies juntos en bipedestación y posteriormente con los talones juntos en rotación externa con un ángulo de 15º para valoración. 1. En condiciones normales, las rótulas siguen una dirección divergente (aproximadamente 7º) respecto al eje normal. 2. El ángulo Q, de apertura externa, está determinado por la intersección en el centro de la patela de una línea trazada en la espina ilíaca anterosuperior, y otra trazada desde la tuberosidad tibial anterior (TTA) (fig. 2). 3. Del morfotipo rotacional (fig. 3): – En el plano frontal: genu varo, genu valgo. – En el plano sagital: genu recurvatum, genu flexum. – En el plano horizontal, la alteración torsional de los miembros inferiores, considerando: • Anteversión femoral aumentada en la cadera, con una marcha en rotación interna de rodillas y pies. En ocasiones la anteversión femoral puede ser más acentuada en una cadera, provocando un adelantamiento de la hemipelvis con ascenso de la misma, produciendo una dismetría de extremidades y la consecuente escoliosis adaptativa. • Retroversión femoral en la cadera, con marcha en rotación externa y eversión de los pies. • Torsión tibial interna aumentada, con una marcha con las rodillas en posición frontal y la punta de los dedos hacia dentro. • Hipertorsión tibial externa, frecuentemente asociada a la anteversión femoral, constituyendo un factor de inestabilidad rotuliana debido al aumento del ángulo Q. Figura 4 Estrabismo convergente rotuliano. Anteversión femoral foto. tif (Tomada de JM Vilarrubias. Patología del aparato extensor de la rodilla) – Un estrabismo convergente indicaría anteversión femoral o torsión tibial interna exagerada (fig. 4). – Un estrabismo divergente indicaría basculación externa de las rótulas en extensión. Palpación Se realizará una palpación sistemática de todo el entorno de la rodilla, con el objetivo de detectar y definir cualquier relieve anormal (higromas, exóstosis, lipomas, etc.). Colocaremos una mano encima de la rótula y realizaremos el recorrido articular para percibir los crujidos anormales que, si son dolorosos, nos pueden indicar el nivel lesional. La existencia de resaltes puede tener un origen en la existencia de una plica sinovial medial o condromalacia rotuliana. Cuando realizamos en extensión la palpación, nos proporcionará información sobre la existencia de derrame articular con la maniobra del chasquido rotuliano; a su vez, nos permitirá también la realización de maniobras de subluxación rotuliana interna y externa TEMA MONOGRÁFICO PATOLOGÍA DEGENERATIVA DE LA RODILLA Alteraciones femororrotulianas J. Borrell Pedrós y J. Puigdellívol Grifell para presionar con fuerza cada una de las facetas rotulianas y valorar el estado del cartílago articular. El placaje rotuliano consistirá en la presión con ambas manos sobre la rótula. La presencia de dolor nos orientará un origen óseo subcondral por cambios de presión de las microfracturas trabeculares rotulianas. Realizaremos maniobras de desplazamiento transversal para tener clara la estabilidad rotuliana, una hipermovilidad puede ser orientativa de inestabilidad, patela alta o displasia del cóndilo externo asociadas a patela plana. En cambio, una disminución de la movilidad es más indicativa de patela baja. Valoraremos si el alerón externo está retraído y si es doloroso. Un desplazamiento en sentido longitudinal también nos permite detectar el estado del cartílago articular. En pacientes que sufren episodios de luxación recidivante de rótula es característico hallar el signo de la “aprensión” de Smillie, consistente en un desplazamiento lateral de la patela y automáticamente el paciente coge las manos del explorador para que no subluxe la rótula porque les reproduce los síntomas desagradables de la luxación. La aplicación de maniobras de extensión contrariada irán encaminadas a provocar una hiperpresión rotuliana con el objetivo de reproducir el estímulo doloroso. La más clásica es la de Zöhler (fig. 5), que consiste en la aplicación de los dedos pulgar e índice del examinador sobre el polo superior de la rótula con el objetivo de sujetarla, teniendo la rodilla en extensión y rotación neutra y solicitando al paciente una contracción brusca del cuádriceps que provoca un dolor agudo e intenso. La deformidad en bayoneta de Trillat (fig. 6) es la traducción del ángulo Q de los anglosajones. Decimos que el signo es positivo si con la pierna estirada y la rótula bien centrada en la tróclea femoral tiramos una línea imaginaria en sentido craneocaudal paralela al borde externo de la rótula y la TTA queda en la línea o más bien externa. Decimos que el signo es negativo si la TTA queda dentro. Se determina con la palpación del tendón rotuliano desde el polo inferior de la patela hasta su inserción en la TTA, solicitando contracciones isométricas del cuádriceps y colocando los dedos del explorador en la patela y en la TTA. La desalineación rotuliana se debe diagnosticar con la rodilla flexionada 15º, con el explorador situado a los pies del paciente y de frente al mismo, observando una deformidad en bayoneta fisiológica. Si a los 30º de flexión y rotación neutra de la rodilla no se recentra la rótula, estamos probablemente ante una desalineación del aparato extensor. La realización de tests dinámicos activos puede ser útil como en el caso de patela alta o alteraciones trocleares. La alineación de la cresta rotuliana con la tróclea femoral se valora pidiendo al paciente que flexione la rodilla desde la extensión, colocando el dedo del cirujano en la punta inferior de la rótula y desplazándola hacia arriba al mismo tiempo que el paciente flexiona, se produce un resalte a partir de los primeros 10º de flexión. Si esta maniobra es dolorosa, nos orientará acerca del origen de la lesión cartilaginosa rotuliana o troclear. A escala muscular, debemos valorar activa y pasivamente su acción. Se valorará el arco de movilidad pasiva y activamente. La patela se fija en hiperextensión máxima. Durante su trayecto articular el contacto de la patela sobre la tróclea femoral varía de forma que el tercio inferior de la patela se apoya en la tróclea cuando la rodilla se halla a 30º de flexión, el tercio medio contacta a 60º de flexión y el tercio superior a los 90º de flexión. La existencia de atrofias musculares, y más en el vasto interno, es orientativa de patología femoropatelar. Un causa de inestabilidad rotuliana es la displasia del vasto oblicuo medial. La rigidez de los isquiotibiales es una de las causas más importantes de sufrimiento rotuliano y se A Desplazamiento lateral: aprensión B C Figura 5 Maniobras exploratorias rotulianas. A) cepillo rotuliano,B) maniobra de Zöhler, C) test de la aprensión. Figura 6 Deformidad en bayoneta de Trillat. evalúa con el paciente en decúbito supino levantando la pierna con la rodilla en extensión y el pie a 90º de flexión. Decimos que son cortos o tiran si no se sobrepasa los 80º sin que se empiece a doblar la rodilla. EXPLORACIÓN RADIOLÓGICA Radiografía simple Es imprescindible y, en la mayoría de ocasiones, suficiente para llegar al diagnóstico definitivo junto con una correcta exploración clínica, un buen estudio radiológico con las siguientes proyecciones (fig. 7): – Anteroposterior en carga bipodal. – Perfil estricto a 30° de flexión. – Axial ambas rótulas a 30° de flexión. – Axiales ambas rótulas a 20° de flexión. – Perfil en carga con hiperextensión rotuliana. TEMA MONOGRÁFICO PATOLOGÍA DEGENERATIVA DE LA RODILLA Alteraciones femororrotulianas J. Borrell Pedrós y J. Puigdellívol Grifell Proyección anteroposterior La realización con una placa de 30 × 120 (telerradiografía) nos permitirá definir con exactitud el eje de la extremidad inferior valorando el valguismo y varismo. En condiciones normales el valgo fisiológico es de 6 a 7º. Proyecciones de perfil Esta proyección fue puesta de relieve por Maldague y Malgaigne. Es necesario obtener radiografías con una superposición de la parte posterior de los dos cóndilos femorales, para confirmar la precisión radiológica del perfil. El signo de Maldague consiste en valorar la forma que presenta la rótula en la proyección de perfil en rodillas normales. Cuando presenta cierta inclinación (subluxación) adopta unas características determinadas con un estadio final de inclinación que se corresponde con la imagen característica del “balón de rugby” (fig. 8). Perfil estricto a 30º de flexión Nos ofrecerá información básicamente sobre la posición de la patela (alta, baja o equilibrada), la báscula externa rotuliana y la morfología de la tróclea femoral. Existen diferentes índices de medición de la posición rotuliana (Insall y Salvati, Blackburne y Peel, etc.), siendo el más utilizado por nosotros el de Caton Deschamps (AT/AP = 1). El signo del cruce fue descrito por Dejour, siendo patognomónico cuando es positivo el de las trócleas displásicas. Es el punto donde se cruzan las dos líneas del fondo de la tróclea, indicando que en este punto la tróclea no tiene ninguna profundidad. Perfil en carga con hiperextensión Permite valorar el grado de recurvatum con el cuádriceps en contracción máxima. También nos permite saber la altura de la rótula respecto a su posición y la importancia de su desplazamiento. Finalmente, nos permitirá valorar también con esta proyección el signo del cruce de Dejour. Algunos autores sólo solicitan esta única proyección radiológica para completar el diagnóstico clínico realizado. Figura 7 Proyecciones radiológicas de perfil. a) perfil 30 °C, con Índice de Caton Deschamps para medición altura de la parela (AT/AP = 1; rótula alta = > 1,2; rótula baja = > 0,8), b) perfil a 30 °estandar, c) perfil con apoyo monopodal en hiperextensión Rxs perfil, índice CD, hiperextensión. tif., d) axial a 30° y axial a 20° de Laurin con ángulo abierto lateralmente axiales 30°, 20° con letras. Proyección axial de ambas rótulas Las radiografías axiales tienen valor en cuanto nos muestran a 30º la zona inferior de la rótula, a 60º la zona media y a 90º la zona proximal. Se suelen realizar a 30º de flexión con dos proyecciones en rotación neutra o rotación externa de los pies. Menos valor tienen las de 60 y 90º, ya que a partir de 30º en flexión todas las rótulas que no estén afectadas de alteraciones muy acusadas se recentran en el surco troclear. – Axiales a 30º. La realización de axiales a 30º nos ayudará a valorar la situación de la rótula en la tróclea. Podemos medir el ángulo troclear para valorar la displasia troclear. – Axiales a 20º. Nos permite también valorar la congruencia femoropatelar mediante el ángulo lateral femoropatelar de Laurin. En condiciones normales estará abierto lateralmente. Una alteración del ángulo traduciría una congruencia femoropatelar anormal. Tomografía computarizada Figura 8 Perfil a 30 ° con valoración de los diferentes grados de basculación rotuliana, con el estadio final en forma de “balón de rugby”. Rxs balon de rugby pelota. (Tomada de Insall.) Nos permite estudiar de una manera precisa las diferentes torsiones y rotaciones de los componentes de la extremidad inferior. Haremos referencia principalmente a los siguientes (fig. 9). – Ángulo de anteversión femoral: formado por el ángulo del cuello femoral-eje bicondíleo posterior. En condiciones normales suele ser de 18,9º. – Ángulo de torsión tibial externa: formado por el ángulo condilomalelolar, con una media en la población normal de 41,2º. TEMA MONOGRÁFICO PATOLOGÍA DEGENERATIVA DE LA RODILLA Alteraciones femororrotulianas J. Borrell Pedrós y J. Puigdellívol Grifell – Distancia TA-GT: es la medición de entre dos puntos trazados desde la garganta troclear y la tuberosidad anterior tibial, con respecto a la línea bicondílea posterior. Su valor normal medio es de 11 mm. Se considera patológico mayor de 15 mm, y representa la implantación externa de la TTA. GAMMAGRAFÍA ÓSEA Se utilizan el isótopo radiactivo tecnecio 99 metaestable. Las imágenes hipercaptantes representan un proceso que aumenta el recambio óseo. Es una técnica muy sensible con poca especificidad (fig. 10). Figura 9 TC: valoración de a) báscula rotuliana, y b) TA-GT. RESONANCIA MAGNÉTICA No es una técnica de primera elección en las alteraciones femororrotulianas. Su utilidad irá encaminada a la valoración del estado del cartílago y hueso subcondral mediante imágenes potenciadas en T2. Handelberg et al propusieron una clasificación de lesiones condrales desde el estadio I que corresponden a la fase de edema visualizado en la artroscopia hasta el estadio IV con adelgazamiento e irregularidad del cartílago. También tiene su utilidad la rodilla traumática (fig. 11). Figura 10 Gammagrafía ósea con aumento del trazador en región rotuliana. ARTROSCOPIA El papel de la artroscopia en la evaluación de la articulación femororrotuliana ha sido reconocido desde hace mucho tiempo. Con ella es posible visualizar de forma directa el trayecto de la rótula y el estado del cartílago. Existen diferentes clasificaciones en las lesiones del cártilago, quizás la más conocida e utilizada es la de Outerbridge: edema y reblandecimiento (grado I), fisuración y fragmentación pequeña (grado II), degeneración mayor (grado III) y ulceración hasta ver hueso subcondral (grado IV) (fig. 12). ALTERACIONES FEMORORROTULIANAS Ante una afección femoropatelar debemos plantearnos, en primer lugar, la alteración anatómica y/o mecánica que la ha provocado: desalineación del aparato extensor, sobrecarga ligada al morfotipo, actividad física, etc. Consideraremos tres entidades en las cuales podemos englobar la sintomatología global de la alteración patelar: – Síndrome rotuliano doloroso. – Inestabildad rotuliana. – Artrosis femoropatelar, siendo el resultado final de las dos entidades anteriores. SÍNDROME ROTULIANO DOLOROSO Es una entidad clínica de etiología muy diversa, que se caracteriza por un cuadro de dolor en la región anterior de la rodilla con episodios de seudobloqueo y fallos articulares, pero sin sensación de inestabilidad ni luxación rotuliana. El tratamiento ante esta sintomatología es básicamente conservador mediante rodillera y rehabilitación con ejercicios isocinéticos. En casos idiopáticos con un origen mecánico, el fracaso del tratamiento conservador tras un período largo de tiempo puede desembocar en la aplicación de un tratamiento quirúrgico sobre el origen morfológico del dolor: patela alta, patela baja, patela lateralizada, aplasia troclear, etc. Figura 11 RM con lesión condral en trólea femoral. a) Perfil de la rodilla en T1 con imagen de lesión condral en tróclea, y b) axial de rótula en T2 con la misma imagen condral y visualizándose el desprendimiento de un fragmento condral. a b Figura 12 Lesiones cartilaginosas valoradas por artroscopia, a) grado I de Outerbridge, b) grado III de Outerbridge. Inestabilidad rotuliana Podemos considerarla de origen idiopático (displasia femoropatelar, luxación congénita, luxación habitual, luxación recidivante y luxación traumática) o secundaria a vicios torsionales como el genu recurvatum, las desalineaciones o alteraciones en la TTA. Existen unos factores condicionantes: 1. Femorales: torsión femoral, hipoplasia del cóndilo externo, aplasia troclear, genu valgo. 2. Fibiales: torsión tibial externa. TEMA MONOGRÁFICO PATOLOGÍA DEGENERATIVA DE LA RODILLA Alteraciones femororrotulianas J. Borrell Pedrós y J. Puigdellívol Grifell Figura 13 Imágenes operativas. a) Realineación proximal mediante lateralización vasto medial con capsulorrafia medial (tec. de Insall), b) realineación distal con transposición de la TTA y patelar release, y c) resultado final de una realineación próxima y distal rotuliana. 3. Rotulianas: alteraciones del crecimiento, hipoplasia faceta externa rotuliana, patela alta. 4. Musculares: hipertrofia vasto externo, atrofia del vasto interno. 5. Capsuloligamentosas: alargamiento del tendón rotuliano, inserción externa de la tuberosidad tibial, laxitud de la aleta rotuliana interna. Idiopática 1. Displasia femoropatelar. Las incongruencias mecánicas o funcionales sin un origen traumático son las llamadas displasias. Es característico una mayor solicitación de la patela en sentido lateral, ocasionando en el curso de la enfemedad una condromalacia rotuliana y una inestabilidad del aparato extensor. 2. Luxaciones. Las luxaciones congénitas, habituales o recidivantes son manifestaciones clínicas distintas de las mismas anomalías del aparato extensor de la rodilla. Existen unas alteraciones a considerar, que se manifiestan en diferentes grados: – Situación anterolateral de la inserción distal del cuádriceps y la patela. – El genu valgo es común en las luxaciones de rótula. – La hipoplasia o aplasia del cóndilo femoral externo y la aplasia troclear. – En la luxación congénita la patela se encuentra siempre luxada externamente, con una patela plana o deformidad en “vírgula“ (típica en la luxación recidivante) asociada en muchas ocasiones a una patela alta. En la luxación traumática pueden o no existir las alteraciones anteriores, pero siempre existe un traumatismo previo. Inestabilidades secundarias Se puede dar en casos de alteraciones torsionales en la tuberosidad tibial anterior, en las desalineaciones o bien en el genu recurvatum. Clínica En la luxación congénita podemos encontrar la rodilla en flexión por contractura de los flexores o por desplazamiento del cuádriceps en su trayecto de actuación. La movilidad de la patela es variable desde el mínimo desplazamiento hasta la posibilidad de movimiento transversal, pero sin conseguir la reducción. Es característica una deambulación en X, por el genu valgo asociado, con dificultad al correr, bajar-subir escaleras, etc. El diagnóstico radiológico es imposible antes de los 3 años porque la osificación se produce a partir de los 3 años. Si la luxación habitual es completa, existe un fallo articular con brusca caída al suelo. La movilidad es anómala hacia los lados y al Figura 14 Patela alta. flexionar la rodilla la patela se desplaza hacia fuera por la hipoplasia del cóndilo externo. Existen pocas alteraciones funcionales, con un vasto interno atrófico y una luxación de la patela entre 0 y 30º. La patela nunca está en contacto con la superficie articular. En las luxaciones traumáticas existe una impotencia a la extensión y en ocasiones una flexión marcada si no se ha reducido la patela. Se palpará dolor en el borde interno y existirá una sinovitis o hemartrosis. En ocasiones se puede palpar el desgarro en la cápsula interna y vasto interno. Cuando tenemos una luxación recidivante, en la luxación aguda sólo tenemos signos clínicos en el borde interno de la patela, existencia de un resalte y presencia de hidrartrosis en ocasiones. En casos crónicos, podemos hallar una condromalacia en la región medial y en la cresta rotuliana. Es necesario realizar unas radiografías axiales a unos 20° para valorar el desfiladero femororrotuliano. Tratamiento Existen diferentes intervenciones que actúan sobre el plano óseo, capsular, muscular y tendón rotuliano, pero la tendencia actual es actuar de forma combinada sobre ellos. Cabe considerar el estudio del genu valgo como un factor predisponente. En las luxaciones agudas traumáticas, el primer episodio es tratado de entrada con inmovilización enyesada durante 4 semanas. 1. En edad de crecimiento: – Patelar release siempre, que consiste en la sección del alerón rotuliano externo por cirugía abierta preferiblemente (técnica de Ficat). – Realineación proximal mediante lateralización vasto medial con capsulorrafia medial (técnica de Insall). – Realineación distal sin actuar sobre la TTA, con transposición de hemitendón. 2. En edad adulta (fig. 13): – Corrección de los defectos asociados mecánicos. – Patelar release siempre. – Realineación proximal (Insall). – Patela alta (descenso de TTA). – Genu recurvatum (osteotomía). – Torsión tibial (osteotomía desrotatoria ICATME si existe un aumento de la torsión tibial externa con lateralización de la TTA). – TTA externa en normoeje (transposición). – Realineación distal con transposición de la TTA excepto en genu varo y torsión tibial. – Trocleoplastia asociada a realineación proximal en los casos de tróclea plana. – Osteotomía vertical de cierre de la patela. TEMA MONOGRÁFICO PATOLOGÍA DEGENERATIVA DE LA RODILLA Alteraciones femororrotulianas J. Borrell Pedrós y J. Puigdellívol Grifell 3. Gestos quirúrgicos sobre el cartílago: dependerán según el grado de afección mediante simples perforaciones, espongialización o bien mosaicoplastia. PATELA ALTA Se define así, cuando la rótula está por encima de los bordes superiores de los cóndilos femorales. Es más frecuente en el sexo femenino en una proporción de 8:2. En los primeros años de vida puede ser un hallazgo casual, sin sintomatología asociada. Etiopatogenia Distinguiremos dos aspectos: 1. Patela alta idiopática: por un aumento de la longitud del tendón rotuliano, sin otras alteraciones morfológicas asociadas. 2. Patela alta funcional o secundaria: es consecuencia de unas alteraciones morfológicas que provocan la situación anómala de la rótula: – Hipoplasia del cóndilo femoral externo asociada con genu valgo. – Espasticidad cuadricipital. – Secundaria a fibrosis del cuádriceps. – Roturas del tendón rotuliano. – Falsa patela alta del genu recurvatum por disminución de la altura condilar-femoral. – Secuela de la enfermedad Osggod-Schlatter. Clínica En la infancia suele pasar inadvertida, a no ser que se produzca una luxación del aparato extensor. Se manifiesta en dos formas clínicas: 1. Forma condromalácica: dolor en la cara anterior de la rodilla, sin antecedente traumático previo, con crujidos, dificultad al bajar y subir escaleras. 2. Forma subluxante: el síntoma principal es la inestabilidad, inseguridad, fallos articulares y a veces caídas. La evolución final es hacia la luxación del aparato extensor. Con el tiempo hallaremos lesiones cartilaginosas en la cara medial y cresta rotuliana. Exploración Se observa en bipedestación un posición más alta de la patela con un engrosamiento en ocasiones de la grasa de Hoffa. Puede haber problemas de adaptabilidad de la patela con la tróclea. La existencia de una hipermovilidad es muy manifiesta, incluso con luxaciones sin dificultad. Es básico determinar si la patela alta es secundaria a un genu recurvatum, ya que sería tributaria de cirugía. Radiología Es la forma de determinar objetivamente (fig. 14) y confirmar la patela alta. Aplicaremos las proyecciones radiológicas ya mencionadas, haciendo hincapié en el perfil en hiperextensión en carga para valorar el genu recurvatum (normal hasta 15º) y el perfil estricto a 30º para aplicar el método de Caton Deschamps. Tratamiento Dependerá del conjunto morfológico lesional y el estado del cartílago según la edad ósea del paciente. 1. En edad de crecimiento: estarán contraindicadas todas las intervenciones que puedan alterar el cartílago de crecimiento. Si presentan luxaciones recidivantes o momentáneas, realizaremos un tratamiento paliativo de la luxación: – Patelar release, consistente en una sección completa del alerón rotuliano. – Realineación proximal, realizando una capsulorrafia medial con transposición a la línea media del vasto medial (técnica de Insall). 2. En edad adulta: realizaremos básicamente dos gestos quirúrgicos: – Sobre el aparato extensor: si no existe genu varo, genu valgo o genu recurvatum, aplicaremos: • Patelar release asociado a un descenso de la tuberosidad tibial anterior, sin medialización de la misma si la tibia es vara, y también si existe un genu varo o la rodilla está en normoeje. – Si existe una bayoneta de la TTA, se aplicará una osteotomía supratuberositaria desrotativa discretamente valguizante junto con el descenso de la tuberosidad anterior tibial. – No se efectuará una realineación proximal si no se trata de una luxación recidivante o si en el mismo acto quirúrgico se evidencia una luxación del aparator extensor: entonces sí se realizará una realineación proximal. 3. Con alteraciones morfológicas asociadas: realizaremos una realineación proximal si existe luxación recidivante. – Genu valgo superior a 15º. Corregiremos el genu valgo mediante osteotomía supracondílea femoral, y al mismo tiempo asociaremos sólo un patelar release si con la corrección del valgo se nivela la patela. – Genu recurvatum. Se realizará una ostetomía por encima de la tuberosidad anterior tibial (supratuberositaria) plana de apertura, junto a un patelar release. – Gestos quirúrgicos sobre el cartílago: dependerá del grado de afección. Se usarán simples perforaciones, espongialización o bien mosaicoplastia. ARTROSIS FEMOROPATELAR No hablaremos de la artrosis femoropatelar en el contexto de una panartrosis. Sería el último estadio en la patología del cartílago rotuliano, según Outerbridge: ulceración hasta ver hueso subcondral (grado IV). Podemos relacionarla con la existencia de hiperpresión externa, secuelas de fracturas de rótula, patela alta, patela baja, etc. Por ello, encontraremos lesiones en la faceta medial en las luxaciones recidivantes, lesiones en faceta externa secundaria a hiperpresión externa, y lesiones en cresta central por patela alta o baja. Predomina en el sexo femenino, y tiene su aparición en edades entre los 50 y los 60 años, pero en muchas ocasiones hay una clínica previa. Clínica El paciente refiere un dolor en la cara anterior de la rodilla irradiado en interlínea medial e incluso hueco poplíteo; dificultad en la bajada y ascenso de escaleras; presencia de fallos articulares esporádicos; claudicación en butaca con cierta rigidez al andar en los primeros pasos; ausencia de tolerancia durante mucho tiempo la patela flexionada; crujidos retropatelares y deformidad globulosa de la cara anterior de la rodilla hasta estabilizarse en genu flexo. Hay que determinar el morfotipo (normoeje, genu varo, genu valgo, genu recurvatum o torsión tibial) que determinará el tipo de tratamiento y la existencia o no de derrames o dolor en ambas facetas articulares. Radiología Se realizan las proyecciones estándar de la rodilla. En ocasiones la clínica no coincide con los resultados obtenidos por radiología, por TEMA MONOGRÁFICO PATOLOGÍA DEGENERATIVA DE LA RODILLA Alteraciones femororrotulianas J. Borrell Pedrós y J. Puigdellívol Grifell – La bandeleta ileotibial tensa aumenta la tracción lateral de la rótula durante la flexión 120° de la rodilla. Lateral Medial Medial Lateral – La existencia de unos isquiotibiales ten0° sos provocan un aumento de la flexión de la 90° rodilla con la consecuente carga en al apara30° to extensor. 60° – El músculo vasto medial oblicuo es crucial en la acción de centralizar la rótula tras el estiramiento de las estructuras laterales. 90° 60° La aplicación de un tratamiento conserva30° dor se llevará a cabo (fig. 15) básicamente en el síndrome rotuliano doloroso, en las luxacio120° nes de rótula, en tendinitis del aparato extensor, en casos de síndromes distróficos y en el paso previo a una cirugía reparadora. Se realizarán ejercicios de estiramientos de isquiotibiales, cuádriceps y banda iliotibial. Se introducirán ejercicios de fortalecimiento del vasto medial oblicuo, sin dolor en cadena cinética abierta de 0 a 30º de flexión en rotación externa del fémur. Posteriormente, se aplicarán ejercicios de cadena cinética cerrada de 30 a 60º de flexión. Y en la última fase, si la evolución es satisfactoria, se realizará trabajo con isocinéticos a velocidades medias-altas. Figura 15 Conceptos de tratamiento conservador. a) Presiones de contacto de la rótula con el fémur, El uso de técnicas de electroterapia (US, b) estiramiento isquiotibiles, c) estiramientos cuádriceps. magnetoterapia, crioterapia, TENS, láser, etc.) y la utilización de ortesis pueden ayudar a la la existencia de una artrosis muda (generalmente sin desalineación disminución del cuadro doloroso rotuliano. del aparato extensor) y una artrosis productiva (donde la rótula Bibliografía general suele estar lateralizada). Bernard AM. Manual de resonancia magnética nuclear. Aplicaciones biomecánicas. Tratamiento Conservador Los resultados son prácticamente nulos y pueden valorarse las infiltraciones con orgoteína o corticoide depot. Actualmente debe considerarse la infiltración de ácido hilarurónico. Quirúrgico – Sin desalineación del aparato extensor, podemos realizar patelar release asociado a: adelantamiento de la TTA (operación de Maquet), espongialización u osteotomía vertical de cierre rótula. – Con desalineación, siempre patelar release asociado a: a) en genu valgo, operación de Maquet y recentraje de la TTA, y b) en genu varo, osteotomía supratuberositaria oblicua tridimensional ICATME o espongialización asociada con lo anterior en pacientes jóvenes. – Hay autores que abogan por: patelectomía media con realineación proximal tipo Insall (no en genu varo), o realizar patelectomía asociadada a cuadricepsplastia. CONCEPTOS DE TRATAMIENTO FUNCIONAL EN LAS ALTERACIONES FEMOROPATELARES Existen algunos conceptos biomecánicos a considerar y que son la base del tratamiento funcional a realizar: – Las zonas de contacto entre la rótula y el fémur aumentan en la flexión progresiva de la rodilla. – Las presiones de contacto femororrotulianas tienen un incremento mayor desde 30 a 60º y las zonas de mayor presión se hallan entre 60 y 90º. París: Masson, S.A., 1989. Benoid J, Huc JM. Les déséquilibres rotuliens. Définitions, clasification et symptomatologie. Rev Chir Orthop, 1980; 4: 60. Cabestany JM. Papel de la artroscopia en la condromalacia rotuliana del deportista. Palma de Mallorca: Congreso FEMEDE, 1985. Cartier PH. A propósito de las afecciones femororrotulianas. Avances en Traumatología, Cirugía, Rehabilitación, Medicina Preventiva y Deportiva de Asepeyo 1998; 28: 165-169. Cabot J, Marín M, Vilarrubias JM. II Jornadas Barcelonesas de Rodilla. Escola Catalana del Genoll. Octubre de 1996. Caton J. Une nouvelle technique de mesure de la hauteur de la rótula. I congrès de la Société internationale du genou. Lion, 1979. Chambat P, Dejour H. Déséquilibres et condropaties de la rotule. Rev Chir Orthop 1980; 66: 223-225. Fernández Sabaté A, Portabella Blavia F, Conscujuela Maña A, Vila Ferrer R. Cirugía de los síndromes dolorosos y degenerativos femoropatelares. Estudio de 81 intervenciones. Rev Ortop Traum 1987; 31 (Supl IB): 555-562. Ficat P. Chondromalacie et arthrose fémoro-patellaire. Rev Chir Orthop 1980; 66: 251-256. Insall J. Cirugía de la rodilla (2.a ed.). Ed Panamericana, 1994. Lerat JL, Moyen B, Bochu M. Examen clinique des axes chez l’adulte. Tomodensitométrie. Symposium Sofcot. Anomalies de rotation des membres inférieurs Rev Chir Orthop 1982; 68: 37-43. Lerat JL, Taussig G. Les anomalies de rotation des membre inférieurs. Rev Chir Orthop 1982; 68: 70-74. Maquet P. Traitament chirurgical de l’arthrose fémoro-patellaire. Act Orthop Bel 1982; 48: 194-203. Mansat C, Bonnel F, Jaefer JH. L’appareil extenseur du genou. París: Masson, 1985. Smillie IS. Enfermedades de la articulación de la rodilla. Barcelona: Ed. JIMS, 1981. Tuneu Valls J, Walch G. Le scanner dans la pathologie femoro-patellaire. 6èmes Journées Lyonaises de Chirurgie du Genou. Lion, 1987. Vilarrubias JM et al. Exploración radiológica de la articulación femoropatelar. Rev Ap Loc 4: 1983; 37-44. Vilarrubias JM. Patología del aparato extensor de la rodilla (2.a ed.). Barcelona: Ed. JIMS, 1996. Vilarrubias JM et al. Nuevas aportaciones radiológicas al estudio de la rodilla. Rev Ap Loc 1984; 1: 19-27.