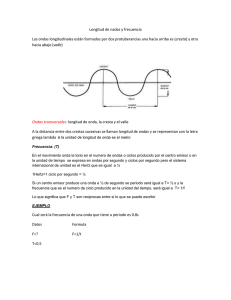
Electrocardiografía para no Especialistas
Anuncio

Electrocardiografía para no Especialistas ESTRUCTURA ANATOMICA Y FISIOLOGICA DE LA ELECTROGENESIS: El corazón normal posee una rica variedad celular con propiedades anatómicas y fisiológicas bien diferenciadas, que a grandes rasgos pueden ser divididas en: • • • • Células de actividad automática (eléctricas). Células de actividad contráctil (de trabajo). Tejido conectivo (de entramado). Vasos. Todas las células cardíacas excepto las que configuran el tejido conectivo tienen como característica común, la propiedad de generar corrientes eléctricas de muy bajo voltaje como consecuencia de los desplazamientos iónicos debidos fundamentalmente al K+ y al Na+, y en menor medida al Cl y al Ca++ y que continuamente se están produciendo. Estas corrientes iónicas producen un flujo continuo bidireccional a través de la membrana celular, generando potenciales eléctricos cuya representación gráfica recogida en la superficie del cuerpo, no es otra cosa que lo que conocemos con el nombre de electrocardiograma (figura 1.1). FIGURA 1.1- Fases sistólica y diastólica del ciclo cardíaco con sus correspondientes ondas e intervalos El potencial eléctrico que generan las células cardíacas recibe el nombre de potencial de acción transmembrana (PAT) cuyas peculiaridades analizaremos posteriormente, y de cuyas características va a depender la morfología del ECG normal y de todas sus variantes patológicas. Las células de actividad automática, muestran un potencial diastólico de reposo que al activarse estimulan y desencadenan la contracción de las células de actividad contráctil produciéndose la fase sistólica del ciclo cardiaco, para cuya dinámica es imprescindible un perfecto estado del tejido conectivo que le sirve de entramado, y de un adecuado aporte de energía (substratos y oxígeno) que le llega a través de los vasos. Las células de actividad automática tienen mayor facilidad para la despolarización que las de actividad contráctil, por eso aquellas se localizan en los centros marcapasos habituales (nódulo sinusal, nódulo aurículo-ventricular y sistema de Purkinje). Todo el proceso que pone en marcha el PAT se debe a los cambios que continuamente se están produciendo en la membrana celular, cuya energía es suministrada por biofosfatos que transforman el ATP en ADP y fósforo por medio de la ATPasa. Este transporte iónico activo, necesita de una energía equivalente a la que se desarrolla en el curso de la contracción miocárdica. Desde las experiencias de Berstein y Overton realizadas a principios del presente siglo se sabe que el PAT se genera por el movimiento de iones K+ desde el interior de la célula hacia el espacio extracelular, mientras que los iones Na+ se movilizan en sentido contrario, es decir desde el exterior de la célula hasta el interior, despolarizándola (figura 1.2). Otros iones como el Ca++ y el Cl tienen también un papel destacado en la electrogénesis. Este flujo de iones a través de la membrana celular promueve un potencial eléctrico registrable en forma de curva cuyas características pasamos a analizar: FIGURA 1.2Movimientos electro-iónicos a través de la membrana celular para generar el potencial de acción transmembrana mediados fundamentalmente por el Na, K+ y Ca++. FASE 0: Al inicio, la membrana celular se encuentra en estado de reposo. En el interior de la célula predominan los iones K+ mientras que el exterior está ocupado por los iones Na+. Esto genera una diferencia de tensión a ambos lados de la membrana cuya resistencia viene a ser de 1000 Ohm/cm2, produciéndose un acúmulo de cargas negativas en el interior y de positivas en el exterior. La curva de corriente, instantes antes de la activación transcurre por la isoeléctrica. Esta fase 0 recibe el nombre de despolarización. El impulso de excitación generado a partir del centro marcapasos (nódulo sinusal) se difunde rápidamente por todo el corazón, produciendo una caída en la resistencia de la membrana celular desde 1000 Ohm a 100 Ohm provocando cambios súbitos en la permeabilidad iónica de forma que el Na+ y el Ca++ penetran en la célula mientras que el K+ inicia su salida. El cambio de cargas generado a uno y otro lado de la membrana celular origina un potencial positivo, cuyo valor se sitúa en torno a +30 mV. Estos intercambios rápidos de iones, se producen a través de unos canales específicos para cada ión existentes en todas las membranas celulares, y cuya integridad es básica para la normalidad de todo el proceso electrogenético. Durante esta fase ningún extraestímulo será capaz de activar un nuevo PAT (período refractario absoluto). FASE I: Es también conocida como fase de repolarización lenta. En ella todavía persiste la entrada de iones Na+ y Ca++ a través de otro tipo de canales de flujo mas lento, mientras que el K+ sale del interior celular. FASE II: Desde un punto de vista iónico se caracteriza por la salida masiva de K+ al exterior, lo que genera un declive en el PAT de forma paulatina, aumentando progresivamente también la permeabilidad de la membrana para el Na+. Esta fase conocida también como "sístole eléctrica " tiene su representación en el ECG de superficie a través del complejo QRS. FASE III: Persiste en esta fase como en la II el intercambio iónico en el mismo sentido, pero desde un punto de vista eléctrico la capa externa celular comienza a cargarse positivamente mientras que la interna se rodea de cargas negativas. Esta fase de repolarización eléctrica se identifica en el ECG como el segmento ST y la onda T, y en ella un extraestímulo potente podría provocar la aparición de un nuevo PAT (período refractario relativo). Esta "vulnerabilidad" del miocárdico a generar un PAT depende directamente de las concentraciones de K+, de forma que a menor concentración (hipopotasemia) mayor vulnerabilidad. FASE IV: En esta fase también conocida como de "potencial de reposo" ó fase diastólica eléctrica, se produce la salida del Na+ y la penetración del K+, a través de un mecanismo activo conocido como " bomba iónica " restableciéndose el equilibrio inicial, con lo cual el PAT alcanza su valor de reposo de -90 mV. En el ECG de superficie este período se corresponde con el tiempo que media entre T y un nuevo QRS. TEORIA DEL DIPOLO La secuencia ininterrumpida que hemos estudiado en las 4 fases del PAT, genera unas diferencias de potencial entre el espacio extracelular y el intracelular produciendo la característica curva monofásica . Sin embargo, al producirse esta despolarización celular en un frente de onda progresivo como si de una oleada se tratara, las diferencias eléctricas que se generan entre sectores miocárdicos activados y los que están por activar, provoca la aparición de un vector de despolarización común, como consecuencia del dipolo creado, es decir; existe un vector con dos polos (positivo en cabeza y negativo en cola) que discurre a través de las vías comunes de despolarización a través del medio conductor que no es otro que el miocardio. El gran vector del miocardio es la resultante de los millones de vectores instantáneos que cada fibra miocárdica genera (figura 1.3). FIGURA 1.3 - Orientación de los vectores principales y su correspondiente representación en el ECG de superficie. El primer vector corresponde a la activación del septo interventricular, el 2º a la gran masa ventricular en donde el predominio de la masa izquierda sobre la derecha anula los vectores que genera este último, y finalmente el 3º vector correspondiente a las porciones póstero-basales del corazón. Al encontrarse el corazón íntimamente conexionado a todo el organismo, la corriente eléctrica generada a través de este dipolo puede ser recogida en cualquier punto periférico del organismo, dando lugar al electrocardiograma. Si en el punto periférico del organismo desde donde el gran vector de despolarización es observado éste se aleja, se registrará una deflexión negativa, mientras que por el contrario ésta será positiva, si el gran vector se aproxima al punto explorador. De un modo experimental ha podido demostrarse que la ausencia de homogeneidad entre el tejido miocárdico y las demás estructuras corporales, no modifica de modo sensible la representación electrocardiográfica, con lo cual podemos tener la absoluta certeza de que el ECG de superficie es una representación auténtica, y no interferida, de los procesos bioeléctricos cardíacos. La magnitud, la dirección, y la polaridad de este vector variando continuamente a lo largo de la duración del estímulo, dando como resultado final, un vector principal que en la práctica coincide con el eje longitudinal anatómico del corazón, y que tendrá una importancia decisiva en el análisis electrocardiográfico de superficie AUTOMATISMO Y SISTEMA ESPECIFICO DE CONDUCCION En el corazón normal , el impulso eléctrico que actúa de espoleta en la contracción cardíaca, se genera en un pequeño grupo celular específico conocido como nódulo sinusal (NS) ó nódulo de Keith-Flack, y que se localiza en la parte superior de la aurícula derecha junto a la desembocadura de la vena cava superior. La razón electrofisológica por la que este grupo celular es el principal marcapasos del corazón, deriva de la facultad que el NS tiene para producir mas que ningún otro centro, un mayor número de despolarizaciones por minuto (60-90 cxm). Su longitud aproximada es de 15 a 30 mm y su anchura de 2-3 mm. La actividad del sistema vegetativo (simpático y parasimpático) sobre el nódulo sinusal es importante, lo cual determina un decisivo comando del sistema nervioso autónomo sobre el automatismo cardíaco. El estímulo se expande por todo el miocardio auricular, lo que se corresponde con la primera inscripción gráfica del ECG y que recibe en nombre de onda P. Posteriormente dicho estímulo alcanza la unión atrio-ventricular (AV) a través de 3 tractos interatriales principales. La unión AV está a su vez conformada por tejido especializado para el automatismo (nodo AV ó de Aschoff-Tawara) y para la conducción (haz de His). Desde este punto surgen dos ramas a izquierda y derecha respectivamente, desde donde el estímulo eléctrico se distribuye por ambos ventrículos a través del sistema específico de Purkinje. La rama izquierda a poco de nacer se divide en dos hemirramas, una que discurre pegada a la pared anterior y otra sobre la pared posterior. La rama derecha posee un trayecto mas largo que la izquierda y además no se ramifica tan precozmente. Una vez que el estímulo ha alcanzado el nodo AV sufre un retraso fisiológico entre 120 y 220 mseg (intervalo PR del ECG) para posteriormente despolarizar ambos ventrículos a través de la red de Purkinje en un tiempo que varía entre 60 y 100 mseg. La despolarización ventricular, denominada comúnmente QRS, se reconoce en el ECG como la inscripción de mayor voltaje, que aparece tras el segmento PQ ó PR. Todas las fases que componen la estimulación cardíaca global, están marcadas por unos tiempos de inscripción y unas características morfológicas que serán decisivas en el análisis electrocardiográfico de conjunto. Analizaremos brevemente cada una de ellas: Para mantener íntegro el sistema de automatismo y conducción, los vasos coronarios aportan una rica irrigación a todos los elementos. La coronaria derecha es la responsable de la irrigación del nódulo sinusal en un 70% de los casos, y en un 90% de casos de la irrigación del nodo AV, el fascículo de His y de la casi totalidad de la rama derecha. La rama izquierda irriga en un 30% y un 10% el NS y el nodo AV respectivamente y la rama izquierda de conducción. La isquemia miocárdica es la principal responsable de la mayoría de los trastornos electrocardiográficos que afectan al sistema automático y de conducción del corazón INSCRIPCIONES ELECTROCARDIOGRAFICAS ONDA P. En condiciones de ritmo sinusal normal (figura 1.1), y al ser irreconocible en el ECG convencional la actividad del NS, la primera inscripción corresponde a la onda P, la cual representa la despolarización de ambas aurículas. La duración de dicha onda suele ser inferior a 100 mseg y su voltaje no excede de 2,5 mV. En el plano frontal su eje eléctrico coincide con el de QRS variando entre +40º y +60º. En casos de crecimiento de las cavidades auriculares, la onda P aumenta su voltaje y su duración y modifica su eje eléctrico. La repolarización auricular (Ta) sólo suele observarse en el ECG convencional en muy raras ocasiones, generalmente en casos de graves trastornos de la conducción inter-atrial ó en infartos auriculares extensos. INTERVALO PR. Al final de la onda P se inscribe un período de inactividad eléctrica (intervalo PR) correspondiente al retraso fisiológico que sufre el estímulo en el nodo AV y cuya duración varía entre 120 y 220 mseg. Alargamientos de este segmento indican trastornos en la conducción AV (bloqueos AV) mientras que acortamientos inferiores a 120 mseg, son típicos de síndromes de conducción AV acelerada (Wolf -Parkinson White y Lown-Ganong-Levine) COMPLEJO QRS. Es la expresión electrocardiográfica de la despolarización de ambos ventrículos, siendo la inflexión de mas amplio voltaje. Su duración varía entre 60 y 100 mseg siendo menor en el recién nacido y mayor en los ancianos. Su eje (AQRS) en el plano frontal varía ampliamente con la edad, aceptándose como normales oscilaciones desde +120º en el recién nacido, hasta -10º en el anciano. En promedio en el adulto joven el AQRS oscila entre +40º y +60º. Desviaciones exageradas del AQRS ó incrementos excesivos de voltaje indican dilatación e hipertrofia de las cavidades ventriculares, mientras que aumentos en la duración del QRS son típicos de trastornos de la conducción intraventricular (bloqueos de rama). SEGMENTO ST. El segmento ST transcurre desde el final del QRS (punto J) hasta el inicio de la onda T. La amplitud del ST se mide por el desplazamiento que sufre el punto J desde la línea isoeléctrica . Desde un punto de vista clínico, desviaciones positivas ó negativas del ST que excedan de 1-2 mm, medidos a 60-80 mseg del punto J pueden ser en la mayoría de las ocasiones claros indicadores de trastornos isquémicos del miocardio. ONDA T Se corresponde con la repolarización ventricular y aparece al final del segmento ST. Su polaridad suele ser positiva en todas las derivaciones excepto en aVR y V1, y ocasionalmente en D3. La amplitud de la onda T es bastante variable de unas a otras derivaciones, aunque nunca debe exceder de 0.6 mV (6 mm). En recién nacidos y niños pequeños la onda T suele estar invertida de V1 a V3/V4 tendiendo a la positividad con la madurez anatómica y fisiológica. Por lo general la rama ascendente de la T suele ser de inscripción lenta mientras que la descendente busca la isoeléctrica de forma rápida (asimetría). Ondas T de alto voltaje y ramas asimétricas se observan en la hipertonía vagal, mientras que la inversión simétrica de la onda T sobretodo en derivaciones precordiales izquierdas, suele ser bastante características de isquemia miocárdica, y de estados de sobrecarga mecánica de los ventrículos. INTERVALO QT. Comprende desde el inicio de Q hasta el final T, y representa la despolarización y repolarización ventricular. Aunque su duración queda muy condicionada por la frecuencia cardiaca (Tabla II), suele situarse entre 300 y 440 mseg. En 1918 Bazet propuso una fórmula para corregir el valor del QT en función de la frecuencia cardíaca, mediante una constante (K) que en varones y niños tiene una valor de 0.37 y en mujeres de 0.40. Dicha constante (K) se multiplica por la raíz cuadrada de la diferencia obtenida entre dos ondas R correlativas: QTc = K (raíz cuadrada de R-R ) Taron y Szilagyi propusieron en 1952 otra fórmula en la que el QT corregido se calcula en función del QT medido divido por la raíz cuadrada del intervalo R-R: QTc=QT medido/ raíz cuadrada de R-R Con estos cálculos quedó establecido que el QTc no debería exceder en ningún caso de 425 mseg. Alargamienntos del QT suelen observarse en la isquemia miocárdica, trastornos electrolíticos, intoxicación por determinadas drogas, ó en síndromes complejos como el de Romano-Ward ó en el de Jerwell y Lange-Nielsen en donde la presencia y severidad de arritmias ventriculares es notable. ONDA U Suele ser una deflexión de tan bajo voltaje que es irreconocible en la mayoría de las ocasiones. Se inscribe detrás de la onda T y sigue su misma polaridad, variando su amplitud entre 0,3 y 2 mm. Es mas fácilmente visible en derivaciones V2-V4. Su presencia suele estar vinculada a trastornos de tipo hidroelectrolíticos, acción de determinadas drogas, y mas raramente a la isquemia. TIEMPOS VOLTAJES Y MEDIDAS DE LAS ONDAS ONDA P: • • Duración:........................< 100 mseg Amplitud:........................< 2,5 mm SEGMENTO PR: • Duración:.........................120-220 mseg COMPLEJO QRS: • • Duración:.........................60-100 mseg. Amplitud..........................(< 25mm en V5) SEGMENTO ST: • Amplitud a 80 mseg de J............< (- 1mm) ONDA T: • Amplitud............................< 6 mm INTERVALO QT: • Duración:...........................300-400 mseg ONDA U: • Amplitud:...........................0.3-2 mm TABLA DE CORRELACION ENTRE INTERVALO QT, Y SEGMENTO PR FRECUENCIA CARDIACA, La frecuencia cardiaca está expresada en latidos/minuto, y el intervalo QT y el segmento PR en segundos, siendo estos últimos valores los extremos máximos normales. FRECUENCIA INTERVALO QT SEGMENTO PR 150 140 130 120 110 100 90 80 70 60 50 45 40 0.25 0.26 0.27 0.28 0.29 0.30 0.32 0.34 0.35 0.36 0.38 0.42 0.47 0.17 0.17 0.18 0.18 0.19 0.19 0.20 0.20 0.20 0.20 0.20 0.21 0.22 TERMINOLOGIA ELECTROCARDIOGRAFICA HABITUAL La terminología habitual de las ondas electrocardiográficas suele ser : Onda P: Primera onda del ciclo electrocardiografico Segmento PR: Isoeléctrica entre final de P y inicio de QRS. Onda Q: Primera deflexión negativa del complejo QRS Onda R: Primera deflexión positiva del QRS. Onda S: Primera deflexión negativa que sigue a la onda R Onda R': Deflexión positiva que aparece tras la onda S. Onda S': Deflexión negativa que sigue a la onda R'. Complejo QS: Deflexión totalmente negativa. Segmento ST: Deflexión positiva, negativa ó isoeléctrica que une QRS con la onda T. Onda T: Deflexión positiva ó negativa que se inscribe lentamente tras el segmento ST. Onda U: Pequeña deflexión positiva que se inscribe tras T. DERIVACIONES ELECTROCARDIOGRAFICAS Aunque la actividad eléctrica generada por el corazón es posible recogerla desde cualquier punto de la superficie corporal, en la práctica el registro electrocardiográfico se hace desde 12 derivaciones standards que han sido sistematizadas y universalmente aceptadas. Por grupos pueden ser divididas en tres apartados: • • • Derivaciones bipolares de miembros de Einthoven (3). Derivaciones monopolares de miembros de Goldberger (3). Derivaciones unipolares torácicas de Wilson (6). 1.- BIPOLARES DE MIEMBROS: Recogen las diferencias de voltaje en el plano frontal entre las extremidades. Según se puede observar en la figura 1.4 entre las 3 extremidades exploradas (brazo derecho, izquierdo, y pierna izquierda) se configura un triángulo denominado triángulo de Einthoven en cuyo centro quedaría idealmente ubicado el corazón. • • • D1: Brazo derecho (negativo) y brazo izquierdo (positivo). D2: Brazo derecho (negativo) y pierna izquierda (positivo). D3: Brazo izquierdo (negativo) y pierna izquierda (positivo). FIGURA 1.4- Colocación de los electrodos de miembros para obtener las derivaciones bipolares (Einthoven) ó las monopolares (Goldberger). 2.- MONOPOLARES DE MIEMBROS: Exploran igualmente la actividad eléctrica en el plano frontal, desde cada miembro por separado en relación a un electrodo indiferente de voltaje igual a cero, construido entre las otras tres derivaciones no exploradas (figura 1.4). De acuerdo a la ley de Einthoven: D2 = D1 + D3. aVR + aVl + aVF = 0 aVR: Potencial del brazo derecho (Right) aVL: Potencial del brazo izquierdo (Left) aVF: Potencial de la pierna izquierda (Foot) 3.- UNIPOLARES TORACICAS: Son también llamadas precordiales (figura 1.5), exploran la actividad eléctrica en el plano horizontal, y son nominadas de la siguiente manera de acuerdo a la colocación del electrodo explorador: • • • • • • V1: 4º espacio intercostal, borde esternal derecho. V2: 4º espacio intercostal, borde esternal izquierdo. V3: Punto intermedio entre V2 y V4. V4: 5º espacio intercostal izquierdo, línea medioclavicular. V5: 5º espacio intercostal izquierdo, línea axilar anterior. V6: 5º espacio intercostal izquierdo, línea axilar media. En algunas ocasiones, estas 12 clásicas derivaciones pueden ser incrementadas a V7, V8, y V9, a través del 5º espacio intercostal izquierdo, ó por otras 3 que discurren por el hemitórax derecho, denominadas V3R, V4R y V5R. Son útiles para detectar infarto de miocardio de localización dorsal (izquierdas) ó para evaluar en mayor detalle crecimiento de las cavidades derechas (derechas). FIGURA 1.5 - Localización de los puntos torácicos para la obtención convencional de las derivaciones precordiales desde una perspectiva frontal y transversal. Además, existen otras derivaciones de uso restringido, como las descritas por Nehb para la exploración precordial bipolar, ó las derivaciones esofágicas, que acercan los potenciales de la pared ventricular posterior y de la aurícula izquierda, y las derivaciones intracavitarias ó intracardíacas, cuya utilidad primordial radica en el examen directo de los potenciales generados en el sistema de excito-conducción. Convencionalmente se ha determinado que los colores de los electrodos electrocardiográficos se correspondan con un miembro específico, y así: Amarillo: Brazo izquierdo.Rojo: Negro: Pierna derecha. Brazo derecho.Verde: Pierna izquierda. Para las derivaciones precordiales los colores desde V1 a V6 son: rojo, amarillo, verde, marrón, negro y violeta EL EJE ELECTRICO El vector resultante de la suma de todos los vectores instantáneos, tiene una dirección especial en cada una de las derivaciones pudiendo ser determinado en cada caso. De hecho el electrocardiograma no es sino la representación gráfica del voltaje del gran vector de despolarización. A grandes rasgos, tres son los vectores que pueden ser determinados desde un ECG de superficie. a.- Vector auricular: Sigue una disposición parecida al gran vector del QRS, orientándose en promedio entre +40º y +60º aunque desviaciones desde +120º a -10º no pueden considerase como anormales. La deflexión de la onda P en las distintas derivaciones es básica para su determinación. b.- Vector de despolarización ventricular: Está compuesto por 3 componentes : el 1º correspondiente al septum interventricular, el 2º, resultante de las fuerzas contrapuestas entre la masa ventricular derecha e izquierda, y el 3º correspondiente a las porciones póstero-basales de los ventrículos. Al ser secuencial en el tiempo la aparición de estos tres componentes, obtendremos consecuentemente en el EC las ondas QRS, correspondiendo Q al 1º vector septal, R al gran vector de los ventrículos, y S a los vectores de las porciones basales. c.- Vector de repolarización ventricular: Corresponde a las fuerzas de recuperación ventricular, identificándose con la inscripción de la onda T. Desde un punto de vista clínico tiene un interés restringido. CALCULO DEL EJE ELECTRICO Aunque todos los ejes eléctricos (P, QRS y T) son calculables, en la práctica sólo el de QRS en el plano frontal tiene verdadero interés clínico. Para su cálculo nos serviremos de las derivaciones monopolares y bipolares de miembros que configuran el triángulo de Einthoven. El punto de cruce de cada uno de los vectores correspondientes a estas derivaciones determinará la magnitud y la dirección del vector, y por tanto determinará el eje eléctrico del QRS. Incluyendo el triángulo de Einthoven dentro de un círculo, determinaremos una valoración esférica en grados para asignar valores a cada derivación, a partir de un punto 0 que partiendo en sentido horario desde una posición similar a las 15 horas, valga 90º a las 18 horas, 180º a las 21 horas, y 210º a las 24 hora Una derivación desplazada positivamente en relación a la línea isoeléctrica significa que la cabeza positiva del vector se le está acercando, mientras que si la derivación resulta negativa en relación a la isoeléctrica el vector se aleja de ella. Desde un punto de vista práctico, la perpendicular a la derivación isodifásica (de voltaje positivo similar al negativo, ó lo que es los mismo tanto voltaje de R como de S) identificará el AQRS en dos sentidos, quedando finalmente determinada su dirección por la positividad ó negatividad de las demás derivaciones. Es decir si por ejemplo, aVF es la isodifásica, y D1 a aVL son positivas y aVR negativa, el AQRS se situará a 0º. Si por el contrario la isodifásica es D1, y aVF, D2, y D3 son positivas y aVL negativa, el AQRS se situará a 90º. En ocasiones la determinación del QRS en base a la especial configuración de las derivaciones monopolares y bipolares, no es posible. Estas situaciones suelen observarse en presencia de trastornos intraventriculares de conducción ó en aquellas otras en las que el corazón rota sobre alguno de sus ejes cambiando el sentido de la cabeza del vector. Se acepta que en presencia inicial de onda Q en D1, D2, D3, la punta del vector se dirige hacia adelante siendo el AQRS perpendicular al plano frontal. Por el contrario la presencia de S final en D1, D2, y D3 indica que la cabeza del vector está dirigida en sentido posterior CAPITULO II. EL ECG NORMAL Y SUS VARIANTES INTRODUCCION Los patrones electrocardiográficos de normalidad quedaron establecidos hace tiempo, y hoy en día, con unos conocimientos adecuados, son pocas las dudas diagnósticas que debe plantearnos un ECG. El propio Einthoven asignó una denominación a cada onda del ECG a medida que se éstas se iban inscribiendo, y así quedó establecido denominar P a la primera onda, y Q, R, S,T y U a las sucesivas. Entre ondas, existen intervalos, segmentos, y puntos de referencia de un gran interés diagnóstico. Estos son; el intervalo PR, el punto J, el segmento ST, y el intervalo QT principalmente. Dentro de los que se considera un patrón electrocardiográfico normal, existen amplias variaciones, en lo que se refiere a frecuencia cardiaca, duración del PR, eje eléctrico, disposición de las ondas de repolarización ventricular etc. En general un ECG normal, deberá en todo caso parecerse al de la figura 2.1 FIGURA 2.1- Trazado electrocardiográfico de 12 derivaciones cuyas características lo sitúan dentro de los límites normales, tanto para el eje de QRS como para voltajes de ondas e intervalos entre ellas. RUTINA DE INTERPRETACIÓN Es muy importante a la hora de enfrentarse a un ECG seguir una rutina invariable de observación para una correcta interpretación. Si así lo hacemos, difícil será errar en el diagnóstico final. Los pasos obligados a seguir frente a cualquier trazado son los siguientes: • • • • • • • • • Determinar la frecuencia cardiaca Diagnosticar el tipo de ritmo Calcular el AQRS en el plano frontal Medir intervalo PR y/ó PP Estudio de la onda Estudio del QRS Análisis del segmento ST y onda T Medida del QTc en varias derivaciones y promediarlo Verificar la presencia de onda U ELECTROCARDIOGRAFOS Es obvio que un ECG será tanto mas fiable cuanto mejor haya sido registrado. Para ello, es necesario tomar el registro con el paciente en reposo, preparando adecuadamente la piel con pasta conductora ó por medio de una solución alcohólica rebajada, eliminando si fuese preciso el vello excesivo. El paciente debe estar totalmente relajado, si así no fuera, debe ordenársele efectuar algunas respiraciones profundas, e invitarle a colocar las palmas de las manos debajo de sus glúteos. Los electrodos de extremidades y precordiales deberán ser cuidadosamente colocados en sus lugares respectivos La mayoría de los electrocardiógrafos actuales presentan un alto grado de automatización, siendo en general muy aceptable la calidad de casi todos. Suelen estandarizar la calibración a 10 mmm = 1 mV, y la velocidad del papel a 25 mm / seg. La inscripción mas habitual se hace por chorro de tinta o por medio de papeles termosensibles. El papel de inscripción es por lo común milimetrado de forma que dos barras gruesas equivalen a un tiempo de 0.20 seg, estando este periodo a su vez dividido en períodos mas cortos de 0.04 seg. Para obtener un trazado electrocardiográfico conveniente es necesario registrar al menos 5 segundos por derivación, y una tira larga, entre 30 y 60 seg., en una derivación en donde la onda P y el complejo QRS puedan ser bien observados (D2). Algunos electrocardiógrafos actuales disponen de pantallas sin desvanecimiento de imagen para observaciones electrocardiográficas prolongadas ASPECTOS A CONSIDERAR EN LA INTERPRETACION DEL ECG FRECUENCIA CARDIACA: La frecuencia cardiaca (FC) de reposo varía entre 60 y 100 cxm, pero FC ligeramente superiores ó inferiores a estos valores suelen ser detectadas con a menudo, siendo mas altas en niños y sujetos en estado de ansiedad, y mas bajas en ancianos y deportistas entrenados. Es bastante habitual en jóvenes observar en el curso del registro una arritmia sinusal casi siempre de tipo respiratorio, y en la que los RR casi nunca superan el 50% en exceso del valor previo. EJE ELECTRICO (AQRS): Lo mismo que la FC el AQRS puede variar ampliamente desde valores de +120º en niños hasta -10º en adultos y ancianos. Por lo común un AQRS medio normal se sitúa entre +40º y +60º medido en el plano frontal. ONDA P: Ya dijimos que representaba la sístole eléctrica y mecánica de ambas aurículas. Su vector máximo se dirige desde arriba a abajo, de derecha a izquierda y de atrás hacia adelante. Habitualmente suele ser redondeada, de ramas simétricas, de bajo voltaje en relación al QRS y onda T, y por lo común monofásica, aunque no es excepcional encontrarla con dos componente difásicos (positivo/negativa) en D1, aVL, y a veces en D3 y aVF. Para su estudio, las derivaciones D2, y V1-V2 aportan la mejor perspectiva. Anomalías de la onda P nos pueden informar acerca de trastornos de la conducción interatrial y de crecimiento y dilatación de las cavidades auriculares. Trastornos en su cadencia, son característicos de enfermedad del nódulo sinusal. INTERVALO Y SEGMENTO PR: Este período representa el tiempo transcurrido desde el inicio de la activación auricular hasta el inicio de despolarización ventricular. Varía entre 0.12 y 0.20 segundos. Períodos mas cortos son típicos del síndrome de conducción acelerada, y los mas largos son típicos de trastornos de la conducción AV de diverso grado. Para una correcta medición debe tomarse el inicio en el principio de la onda P y el final en el comienzo de la onda Q ó de R si aquella no existiese. El trazado del segmento PR debe superponerse a la línea isoeléctrica. COMPLEJO QRS: Representa la despolarización ventricular (sístole eléctrica). Los valores para el AQRS ya han quedado previamente establecidos, y se habla de "corazón vertical" cuando el AQRS se sitúa mas allá de 90º y de "corazón horizontal" cuando el AQRS está desplazado mas allá de los 0º. Su duración normal oscila entre 0.06 y 0.10 seg. Valores superiores indican trastornos de la conducción intraventricular (bloqueos de rama). La onda Q es generalmente estrecha (inferior a 0.04 seg) y poco profunda (alrededor de 1-2 mm). No obstante en vagotónicos y en corazón muy verticalizados pueden observarse ondas Q de mayor voltaje en D1, y aVL no necesariamente patológicas. La onda Q patológica, veremos en otros capítulos que está fuertemente vinculada a la necrosis miocárdica. La onda R en sujetos sin cardiopatía, puede tener un voltaje que a veces no supera los 68 mm y ocasionalmente puede llegar a 25 mm (V5). Es interesante medir el tiempo de deflexión intrinsecoide (TDI) que es el período que media entre zenit y el nadir de R, es decir, desde el principio al final de R. En V5 el TDI no debe superar los 0.045 seg. Alargamientos del TDI sugieren trastornos de la conducción intraventricular, y crecimientos ventriculares. La onda S, se inscribe tras la onda R, y no siempre está presente. En precordiales derechas representa el alejamiento del gran vector de ventrículo izquierdo, mientras que en V5 y V6 son la resultante de los terceros vectores de las porciones cardíacas póstero-basales. INTERVALO QT: Es la expresión eléctrica de toda la sístole ventricular. Comprende desde el principio de la onda Q ó R hasta el final de T. Conviene por tanto buscar aquellas derivaciones en las que la onda Q y la onda T sean bien patentes. Ya dijimos en el primer capítulo, que el QT variaba con arreglo a la FC, de modo que a mas FC menor valor de QT y viceversa. Remitimos al lector al primer capítulo para repasar las fórmulas correctoras del QT. Algunas enfermedades (síndrome de Romano-Ward, y el de Jerwell-Lange-Nielsen), así como drogas (digital, quinidina, antiarrítmicos del grupo I, derivados tricíclicos) y determinados trastornos electrolíticos (en especial la hipocalcemia) modifican sustancialmente los valores del QT, predisponiendo el corazón a arritmias ventriculares ocasionalmente severas. ONDA T Y SEGMENTO ST: El segmento ST se mide desde el final de QRS (punto J) hasta el inicio de la onda. Suele estar nivelado con la línea isoeléctrica, aunque en condiciones normales tiende a supradesnivelarse con la bradicardia y la vagotonía, y a infradesnivelarse con la taquicardia. Desplazamientos positivos superiores a 2 mm ó inferiores a 1 mm en relación a la línea isoeléctrica, suelen estar provocados por trastornos isquémicos miocárdicos. La onda T, representa la repolarización ventricular, y al contrario que la despolarización suele ser de inscripción mucho mas lenta y de ramas asimétricas, siendo mas lenta la rama ascendente que la descendente. La onda T es positiva en D1, D2, aVL, aVF, y de V3 a V6, mientras que suele ser negativa o aplanada en las otras derivaciones. Ondas T negativas desde V1 a V4 suelen observarse con frecuencia en mujeres de mediana edad sin cardiopatía. ONDA U: Es una inscripción de pequeño voltaje y de significado incierto, que cuando aparece lo hace tras la onda T, en las derivaciones V4 y V5, siguiendo la misma polaridad que la onda T que le antecede. Algunos autores han querido ver su significado en la repolarización del sistema de Purkinje. La hipercalcemia, la hipokaliemia, la acción de la digital y la quinidina, y la bradicardia favorecen su presencia (figura 2.2). FIGURA 2.2- En el trazado tras la inscripción de la onda T puede observarse la presencia de la onda U con las características típicas que se describen en el texto. VARIACIONES DEL ECG NORMAL EN EL NEONATO, Y EN EL NIÑO Durante la vida intrauterina, las resistencias pulmonares son elevadas, y las presiones del circuito pulmonar superan las del sistémico. Esto trae consigo un notable desarrollo del miocardio ventricular derecho, lo que a su vez provoca algunos cambios significativos en el ECG del neonato. Además la inmadurez del sistema nervioso autónomo y los cambios respiratorios condicionan modificaciones sustanciales en el el ritmo y la FC. Las mas significativas variantes del ECG del neonato son: • • • • • • • • • • La FC es mas rápida (entre 120-220 cxm) El PR se acorta El AQRS es vertical El QT es mas corto El voltaje de R en V1 es mayor que S Complejos tipo RS son comunes en V2 La onda T es negativa de V1 a V3 El ST es de ascenso rápido El TDI es mas corto en V5 A veces existe una r' en V1 y V2 A medida que el niño va creciendo y las presiones pulmonares van bajando y las sistémicas subiendo, el ECG va pareciéndose progresivamente al del adulto, lo cual se consigue a edades que pueden variar desde los 6 a los 14 años. En los adolescentes, ondas R de alto voltaje y ondas S profundas pueden observarse en precordiales izquierdas y derechas respectivamente (SV1 + RV5 < 65 mm) sin que el ecocardiograma muestre signos de hipertrofia ventricular VARIACIONES DEL ECG EN EL ANCIANO Las variantes de lo que se considera patrón electrocardiográfico normal, deben ser cuidadosamente analizadas en el anciano, porque muchas de ellas podrían representar auténticas anomalías. Sabido es que en los ancianos es bastante habitual detectar en el ECG arritmias auriculares y ventriculares de caracter benigno, así como trastornos de la conducción AV e intraventricular de grado menor y modificaciones no significativas de la formación del impulso. Entre las modificaciones usuales no necesariamente patológicas podemos considerar: • • • • • • • FC mas lenta (entre 45 y 65 cxm ) Alargamientos del intervalo PR no superiores a 0.22 seg. Desviación a la izquierda del AQRS Disminución del voltaje de r en V1 y V2, y del de R en V5 y V6. Alargamiento relativo del QT Aplanamiento global de la onda T Infradesnivel del ST no superior a 1 mm CAPITULO III. CRECIMIENTO DE CAMARAS CARDIACAS INTRODUCCION Se dice que una cámara cardíaca está hipertrófica y/ó dilatada cuando sobrepasa los límites de la normalidad. Estos límites fueron establecidos hace tiempo estando hoy universalmente aceptados. Recordemos que el electrocardiograma normal (ECG) se compone de las siguientes ondas: Onda P: De duración variable entre 0,08 - 0,10 segundos y con un voltaje que no debería exceder de 0,25 mV (2,5 mm). Segmento PR: Comprende desde el comienzo de P hasta el inicio del complejo QRS. Varía de 0,12 - 0,22 segundos Complejo QRS: Se inicia generalmente con de onda Q hasta el final de la onda S incluyendo la onda R, su valor oscila entre 0,06 -0,10 segundos. Intervalo QT: Comprende desde el inicio de la onda Q hasta el final de la onda T englobando al segmento ST y a la onda T. El aspecto y duración de este intervalo guarda estrecha con la frecuencia cardíaca. SIGNIFICADO CLINICO DEL CRECIMIENTO DE CAMARAS CARDIACAS Modificaciones generalmente de tipo hemodinámico, y menos comúnmente de carácter endocrino ó genético pueden condicionar cambios en el tamaño y espesor de las cavidades cardíacas. Desde un punto de vista hemodinámico una sobrecarga de presión como ocurre en la hipertensión arterial sistémica ó pulmonar, ó en las estenosis valvulares aórtica, mitral, tricuspídea ó pulmonar, o una sobrecarga de volumen, como acontece en la insuficiencia mitral ó aórtica, provocan en su evolución el desarrollo de dilatación e hipertrofia cardíaca. Pero así como los ventrículos, particularmente el izquierdo, están dotados de un gran volumen muscular, las aurículas al ser de constitución mas delgada, sufrirán mas selectivamente el proceso de dilatación, mientras que en los ventrículos el cambio morfológico habitual será de tipo hipertrofíco con un significativo incremento del índice de masa ventricular. La sobrecarga de presión se produce como consecuencia de un obstáculo al vaciado sanguíneo de cualquiera de las cámaras, mientras que la sobrecarga de volumen es el resultado de un incremento en la cantidad de sangre que deben manejar dichas cavidades.Es lógico por tanto, que si la magnitud de los vectores cardíacos están en directa relación con la masa muscular, un incremento de ésta determinará consecuentemente un aumento de aquellos, dando como resultado final un incremento de voltaje en aquellas ondas electrocardiográficas que recogen potenciales eléctricos específicos CRECIMIENTO DE LA AURICULA DERECHA Criterios: Ya conocemos los criterios de normalidad de la onda P (figura 3.1). En casos de crecimiento auricular derecho (AD) el signo mas llamativo es el aumento de voltaje de dicha onda, la cual representa la despolarización de ambas aurículas. Por lo que respecta a la despolarización de la AD ésta termina en el momento de la inscripción del vértice de la onda P, mientras que la despolarización de la aurícula izquierda (AI) no sobrepasa el tercio inferior de su rama descendente. Cuando el voltaje anormal de la aurícula derecha sobrepase 0,25-0,39 mV, la onda P se vuelve alta y puntiaguda y hablaremos de crecimiento auricular derecho ó de "P pulmonale". Consecuentemente el eje de AD estará desplazado hacia la derecha, es decir en dirección vertical hacia abajo. Algunos autores (Sodi-Pallares y Tranchessi) llamaron la atención acerca de la presencia de onda Q en V1-V2 en ausencia de infarto de miocardio ó de un voltaje muy pequeño de todo el complejo P-QRS-T en esas derivaciones, como expresión de dilatación de AD. En efecto; si existe una gran cavidad auricular interpuesta entre ventrículos y pared torácica, la gran masa sanguínea contenida actúa de medio dieléctrico dificultando la transmisión de la señal. FIGURA 3.1-Desarrollo auriculograma normal esquemático del Por tanto; los criterios de crecimiento de aurícula derecha pueden ser resumidos en: 1.- Alto voltaje de P (mayor de 2,5 mm en D2, D3, aVF) 2.- Anchura de P normal. 3.- Desplazamiento a la derecha del eje de P 4.- Contraste de voltaje entre derivación V1 y V2. 5.- Ocasionalmente q inicial enV1 yV2 y bajo voltaje de QRS en V1 SIGNIFICADO CLINICO: La dilatación de la aurícula derecha se asocia a los siguientes procesos: a.) Lesiones de la válvula tricúspide. b.) Cor pulmonale c.) Comunicación inter-auricular d.) Estenosis de la válvula pulmonar e.) Hipertensión pulmonar primaria f.) Estenosis mitral muy evolucionada g.) Ciertas enfermedades congénitas (Ebstein) h.) Tromboembolismo pulmonar. i.) Hipopotasemia (ocasionalmente) CRECIMIENTO DE LA AURICULA IZQUIERDA Criterios: 1.- Aumento de duración de la onda P desde el comienzo de la rama ascendente hasta el punto final de la rama descendente con duración igual o superior a 0,11 seg. 2.- Onda P bimodal (P mitrale) principalmente en DI, DII, V3, V4, y con fase negativa lenta en V1. 3.- Desviación del eje eléctrico de la P hacia la izquierda. SIGNIFICADO CLINICO: Numerosas situaciones clínicas que producen sobrecarga de presión y/ó de volumen condicionan dilatación de AI. Entre las mas importantes figuran: a.) Estenosis mitral (En la fase inicial de la estenosis mitral donde predomina la hipertrofia auricular la onda P puede ser puntiaguda en DII y el eje no desviado a la izquierda. En estos casos frecuentemente se observa onda P entallada en V3 y V4 indicativa de la sobrecarga auricular izquierda. b.) Insuficiencia mitral crónica c.) Insuficiencia cardíaca que provoca aumento de la presión telediastólica (cardiopatía isquémica) d.) Enfermedad valvular aórtica e.) Hipertensión arterial CRECIMIENTO BIAURICULAR Determinadas situaciones clínicas pueden provocar aumento en la masa muscular y dilatación de ambas cámaras auriculares. Criterios: 1.- Onda P cuyo voltaje es mayor de 0,25 mV y su duración mayor de 0,11 segundos en DII 2.- Onda P puntiaguda en V1 en su primera fase, negativa y lenta en su segunda fase. SITUACIONES CLINICAS QUE INDUCEN CRECIMIENTO BIAURICULAR Encontramos crecimiento biauricular en los casos que sufren sobrecarga de volumen en ambas cámaras cardíacas: por ejemplo en la doble lesión mitral y mitro-triscupídea. Doble lesión tricuspídea, Insuficiencia cardíaca crónica, etc. CRECIMIENTO DE VENTRICULO IZQUIERDO La hipertrofia ventricular izquierda aparece habitualmente como consecuencia de un trastorno hemodinámico en el ventrículo izquierdo, aunque hoy en día ya se sabe que otros factores no hemodinámicos; genéticos, hormonales, y humorales pueden provocarla. La hipertrofia ventricular izquierda es un factor de riesgo independiente de otros factores, y de tanta ó mas severidad que la presencia previa de un infarto de miocardio. Criterios: Criterios de voltaje: Presencia de ondas R altas en derivaciones izquierdas DI, aVL, V4, V5, V6 y ondas S profundas en derivaciones derechas (V1, V2). Para medir el voltaje de ondas R existen diversos índices utilizados en electrocardiografía, todos de valor relativo, que ayudan a facilitar el diagnóstico. Entre los más utilizados destacamos los siguientes: Criterio de Lewis: Se calcula midiendo la onda R en DI y restando la medida de la S en la misma derivación, el resultado se resta de la suma obtenida de la medición de la amplitud de la onda R en DIII restando de ella la medida de S en la misma derivación. Si el resultado es mayor de 17 mm significa sobrecarga ventricular izquierda mientras que los inferiores a -17 sugiere sobrecarga ventricular derecha. Indice de Lewis (IL) = (R1-S1) - (R3-S3) >/ 17 mm El índice mayormente utilizado es el de Sokolow-Lyon que considera valores positivos para hipertrofia los superiores a 35 mm. Este índice se calcula según la siguiente fórmula: Indice de Sokolow (IS) = (S1 + RV5 ó V6) >/ 35 mm Nota del autor: El signo >/ de la anterior fórmula equivalente al igual (=) ó mayor (>) Romhilt y Estes definieron un sistema de puntuación que en una serie de casos autopsiados, fundamentalmente de hipertensos y coronarios, comparándolo con todos los demás criterios existentes arrojó una especificidad próxima al 97% con una sensibilidad en torno al 60%, siendo ésta la más alta de todos los criterios usados. Tabla de Romhilt y Estes A.- Criterios de voltaje de QRS..........................3 puntos Deben de darse alguno de los siguientes criterios:R o S en aVF >/20 mm. S en V1 o V2 >/30mm.R en V5 o V6 >/30mm 1.- El eje eléctrico a -30º o más a la izquierda.........2 puntos 2.- Deflexión intrinsecoide en V5-V6 >/ 0,05 seg...1 punto 3.- Duración del QRS > 0,09 seg............................1 punto B.- Criterios basados en cambios del ST-T 1.- Vector ST-T opuesto al QRS sin digital...............3 puntos 2.- Vector ST-T opuesto al QRS con digital .............1 punto C.- Criterios basados en anomalías de la onda P 1.- Modo negativo terminal de la P en V1 >/ 1 mm de profundidad y 0,04 seg. de duración.....................................................................3 puntos Si el computo final es de es de 4 ó mas puntos la posibilidades de crecimiento ventricular izquierdo serán muy elevadas. Deflexión intrinsecoide: Se denomina deflexión intrinsecoide (DF) al tiempo de inscripción de la rama ascendente de la onda R. El valor normal es de 0,45 segundos. En la hipertrofia ventricular izquierda, la DF está notablemente aumentada, teniendo además este dato un gran rigor estadístico (figura 3.2) FIGURA 3.2Medida de la deflexión intrinsecoide (distancia entre los puntos A y B) en una derivación precordial izquierda. Eje eléctrico Un dato habitual en presencia de hipertrofia ventricular izquierda es la desviación sistemática del eje de QRS hacia la izquierda (0º-60º) siempre y cuando no existan bloqueos intraventriculares avanzados que puedan distorsionar la proyección del eje. Repolarización La onda T en DI, aVL, V5 y V6 se negativiza en presencia de crecimiento ventricular izquierdo. Par explicar esta inversión de T pueden invocarse dos hipótesis; una la propia hipertrofia que invierte el vector de repolarización, y otra, debido al disbalance de oxígeno entre el aporte y la demanda. En la miocardiopatía hipertrófica familiar, especialmente cuando la localización es apical, las anomalías de la repolarización son muy características con ondas T negativas simétricas y profundas en derivaciones precordiales, D1 y aVL. Al inicio de la sobrecarga sistólica que induce HVI (p.e. estenosis aórtica ó HTA), el ST suele ser rectilíneo y ligeramente descendido siendo la onda T aún positiva, para hacerse totalmente negativa descendiendo aún mas el segmento ST, a medida que la sobrecarga sistólica aumenta. Por el contrario la sobrecarga diastólica que induce HVI (insuficiencia aórtica) suele provocar en su estadio inicial una onda T alta y de ramas simétricas en V5 y V6, D1 y aVL, mientras que al dejarse evolucionar espontáneamente y alcanzar grados severos, provoca un comportamiento en el ST-T similar al de la sobrecarga de presión. Rasgos sobresalientes del ECG en la HVI 1.- Ondas R de alto voltaje (según índice de Lewis y de Sokolow) 2.- Desviación izquierda del eje eléctrico. 3.- Ondas T negativas en DI, aVL, V5, V6. 4.- Anomalías auriculares izquierda 5.- Aumento del tiempo de inscripción del vértice de la onda R (deflexión intrensicoide) 6.- Frecuente asociación de bloqueo de rama izquierda SITUACIONES CLINICAS QUE INDUCEN HIPERTROFIA DE VI Numerosos factores pueden inducir crecimiento ventricular izquierdo, destacaremos entre los mas importantes: 1.- Hipertensión arterial 2.- Enfermedad valvular aórtica (particularmente la estenosis) 3.- Insuficiencia mitral 4.- Miocardiopatía hipertrófica 5.- Miocardiopatía dilatada 6.- Miocardiopatía isquémica evolucionada 7.- Determinadas cardiopatías congénitas que obstruyen el tracto de salida de VI CRECIMIENTO VENTRICULAR DERECHO Electrocardiográficamente el crecimiento ventricular derecho se expresa de forma polimorfa presentando numerosas variaciones. En el neonato existe una hipertrofia derecha que regresa rápidamente en los primeros meses de vida, por lo que es común observar signos de HVD en el ECG tras el nacimiento R pura ó Rs en V1 y V2) Criterios: 1.-Cuando predomina la dilatación del ventrículo derecho sobre la hipertrofia, como ocurre en la sobrecarga de volumen (comunicación interauricular), el ECG muestra complejos QRS con morfología variable (rsr', rsR', rSR'). Por el contrario, cuando predomina la hipertrofia, encontramos ondas R en V1-V2 y desviación derecha del eje eléctrico que puede oscilar desde (+120º a +150º ). 2.-Presencia de complejos qR en V1 3.-Presencia de complejos rS en todas las derivaciones precordiales. 4.-En una hipertrofia derecha grave se pueden observar complejos ventriculares con ondas R altas en V1, V2 y V3 con oposición del eje eléctrico de las ondas T (ondas T negativas). Rasgos sobresalientes del ECG en la HVI 1.- Morfología rsr', rsR' ó rSR' en derivaciones precordiales derechas,si predomina la dilatación. 2.- Presencia de complejo qR en V1. 3.- Presencia de complejos rS en todas las precordiales 4.- Ondas R en V1, V2, V3 con ondas T negativas. 5.- Desviación del eje a la derecha 6.- Frecuente asociación de bloqueo de rama derecha SITUACIONES CLINICAS QUE INDUCEN HVD El crecimiento ventricular derecho se ve en los siguientes procesos : 1.- En las valvulopatías con repercusión derecha como estenosis mitral e insuficiencia tricuspídea b.- En la neumopatía crónica obstructica (Cor Pulmonale) c.- En determinadas cardiopatías congénitas con obstrucción al tracto de salida del VD ó que cursan con hipertensión pulmonar (Estenosis pulmonar, Ebstein, Tetralogía de Fallot, etc.) CRECIMIENTO BIVENTRICULAR El diagnóstico electrocardiográfico del crecimiento biventricular se basa en la alteración del equilibrio normal de las fuerzas eléctricas de cada ventrículo. Cuando el crecimiento de uno de ellos es predominante sobre el otro acabará por enmascararlo, sin embargo, cuando el crecimiento de ambos ventrículos es similar puede llegar a dar un ECG de aspecto normal, denominándose entonces hipertrofia electrocardiográficamente "balanceada". Criterios: Los siguientes factores hacen sospechar el diagnóstico de crecimiento biventricular (figura 3.3) 1.- Desviación derecha ( <90º ) del AQRS con R alta y retardada en V5 y V6 2.- Ondas R altas en V1 y V2 y en V5 y V6 3.- Desviación derecha del AQRS con R alta en V5 y V6 e imagen rSr' en V1 4.- Onda S en V1 de mayor voltaje que la S de V2. Situaciones clínicas que inducen hipertrofia biventricular 1.- Polivalvulopatías derechas e izquierdas 2.- Determinadas cardiopatías congénitas 3.- Fases avanzadas de la miocardiopatía dilatada FIGURA 3.3 - ECG muy sugestivo de crecimiento biventricular. CAPITULO IV. TRASTORNOS DEL AUTOMATISMO Y CONDUCCION. MARCAPASOS INTRODUCCION Como vimos en el capítulo I, en el corazón normal el impulso eléctrico que inicia el ciclo cardíaco se genera en el nódulo sinusal (NS) ó nódulo de Keith-Flack. El estímulo se expande por todo el miocardio auricular originando la primera inscripción gráfica del ECG, es decir; la onda P. El impulso eléctrico llega posteriormente al nódulo atrioventricular (nodo AV) a través de tres tractos internodales, allí sufre un retraso fisiológico (segmento PR) nunca superior a 220 mseg en condiciones normales, y sigue su curso hacia los ventrículos a través del haz de His y de las ramas ventriculares derechas e izquierdas, alcanzando todas las células miocárdicas por medio del sistema de Purkinje. La rama izquierda poco después de su nacimiento se subdivide en dos hemirramas principales, la anterior izquierda y la posterior izquierda. La duración de la despolarización ventricular en un corazón normal dura entre 60 y 90 mseg. Cualquier punto del sistema de excito-conducción desde el NS hasta la red de Purkinje puede sufrir trastornos tanto en la formación del impulso eléctrico como en la conducción del mismo. A todos ellos nos referiremos a continuación: TRASTORNOS DEL SISTEMA DE EXCITO-CONDUCCION 1.- A nivel sino-atrial: a.) Paro sinusal b.) Bloqueo sino-atrial (1º,2º,3º grado) c.) Enfermedad del seno d.) Enfermedad de la aurícula e.) Marcapasos migratorio f.) Pre-excitación: WPW / LGL 2.- A nivel atrio-ventricular: a.) Bloqueo A-V (1º,2º, 3º grado) b.) Disociación AV (Por bloqueo / Por Interferencia. 3.- A nivel intra-ventricular: a.) Bloqueo de rama derecha b.) Bloqueo de rama izquierda c.) Hemibloqueo anterior izquierdo d.) Hemibloqueo posterior izquierdo c.) Bloqueos de arborización (Purkinje) e.) Bloqueos en asociación. PARO SINUSAL: Es una ausencia de actividad eléctrica en el NS. En el ECG no se observa actividad sinusal alguna y por tanto no aparecen ondas P. El paro sinusal no suele ser múltiplo del intervalo PP basal (figura 4.1). FIGURA 4.1.- El 4º complejo del trazado es un extrasístole auricular que induce probablemente despolarización en el NS provocando un paro sinusal que es interceptado por un escape yuncional (complejo 5º). BLOQUEO SINOATRIAL: Está determinado por la interrupción de la conducción del impulso eléctrico originado en el NS hacia el músculo auricular inmediato. Los hay de tres grados: - 1º grado: No es identificable en el ECG - 2º grado: Uno impulso sinusal entre una secuencia de ellos queda bloqueado no observándose por tanto en el ECG ni onda P ni consecuentemente complejo QRS, dando como resultado una pausa que suele ser doble del intervalo PP basal. - 3º grado: Los estímulos sinusales quedan permanentemente bloqueados sin condicionar despolarización ventricular. Por tanto no aparecerán ondas P inductoras de QRS, los cuales quedarán bajo el control de focos de escape a nivel atrioventricular, hisiano ó ventricular ENFERMEDAD DEL NODULO SINUSAL Este concepto engloba genéricamente cualquier tipo de patología que afecte al nódulo sinusal por defecto, produciendo arritmia sinusal marcada y bradicardia, lo cual se manifiesta electrocardiográficamente por bradiarritmia sinusal significativa (inferior a 50 cxm) y bloqueo sino-atrial de diverso grado incluyendo el paro sinusal y la migración del marcapasos atrial. Frecuentemente las manifestaciones clínicas y eléctricas de la enfermedad del seno suelen ser intermitentes por lo que si se sospecha su existencia se deber realizar un ECG de Holter ya que éste método es el mejor de todos (incluida la electrofisiología invasiva) para el diagnóstico de este proceso Aproximadamente un tercio de los pacientes presentan además crisis paroxísticas de taquiarritmias supraventriculares, sobretodo de flúter y fibrilación auricular. Cuando esto ocurre hablamos de "síndrome bradicardia / taquicardia " ó "enfermedad eléctrica de la aurícula". MIGRACION DEL MARCAPASOS Es un trastorno casi siempre banal y asintomático de la formación del impulso. Puede estar provocado por una depresión transitoria de la actividad del NS, ó por una exacerbación de un foco marcapasos subsidiario, comúnmente ubicado en las aurículas (figura4.2). Cuando se hace monitorización con Holter la migración del marcapasos aparece preferentemente ligada a la bradicardia del sueño. FIGURA 4.2- Migración del marcapasos atrial. Las primeras 4 ondas P (marcadas con asterisco) son de origen sinusal. A partir del 5º complejo la onda P´ cambia su dirección (inferior) al estar su posible origen en la base de la aurícula derecha. BLOQUEO AURICULO-VENTRICULAR Consiste en un trastorno de la conducción del impulso eléctrico a nivel de la unión AV secundario a: a.) Alargamiento del período refractario del nodo AV ó del sistema His-Purkinje. b.) Interrupción anatómica permanente del sistema atrioventricular de conducción. Se distinguen esencialmente tres grados distintos de bloqueo AV: 1º grado: Alargamiento del PR del ECG por encima de 220 mseg (figura 5). El QRS y el ST-T son de características normales. 2º grado: Existen dos modalidades: a.) Mobitz I: El PR va alargándose progresivamente hasta que una onda P queda bloqueada, dando lugar a un siguiente PR mas corto que los anteriores. También recibe el nombre de bloqueo AV de 2º grado tipo Wenckebach. Suele ser un tipo de bloqueo no ligado a cardiopatía manifiesta, siendo típico durante la fase de sueño profundo en corazones vagotónicos (figura 4.3). b.) b.) MOBITZ II: El intervalo PR es constante, quedando súbitamente bloqueada una onda P sin dar origen a un QRS. Este tipo de bloqueo está ligado a patología orgánica y a menudo desemboca en un bloqueo AV de 3º grado. 3º grado: También llamado bloqueo "completo". Ninguna onda P es conducida a los ventrículos por lo que los QRS son generados por medio de focos de escape bien a nivel AV ó idioventricular, siendo por tanto la FC baja ó muy baja lo que clínicamente provoca síncopes (crisis de Stokes-Adams) que obligan a la implantación de un marcapasos artificial ventricular por demanda (figura4.4) En el ECG es típico el intervalo PP y RR constantes y los PR variables. FIGURA 4.3- En (a) la conducción AV es normal. A partir de (b) se inicia un bloqueo de 2º grado tipo Mobitz I caracterizado por alargamiento progresivo del PR hasta que una de ellas queda totalmente bloqueada. En (c) y (d) el bloqueo se hace en modalidad 2:1. FIGURA 4.4 - Bloqueo AV completo ó de 3º grado. Características electrocardiográficas del bloqueo A-V 1º GRADO PR 2º GRADO Prolongado y Variable (Mobitz constante Constante 3º GRADO Variable I ) x (Mobitz II) P-QRS Siempre QRS Ocasional Ritmos de P y después de P ausencia de QRS QRS tras P independientes DISOCIACION ATRIO-VENTRICULAR: Cuando la actividad eléctrica atrial y ventricular son independientes hablamos de disociación AV, la cual puede ser debida a interferencia ó a bloqueo. Veamos cada una por separado: a.) Interferencia: Cuando un ritmo nodal o idioventricular rápido supera la FC sinusal interfiriéndola, acaba por constituirse en centro marcapasos anulando la actividad sinusal. Al afectar la despolarización al nodo AV y al propio NS acaba por extinguir transitoriamente la actividad de estos. b.) Bloqueo: Cuando el período refractario del nodo AV se alarga excesivamente, otro centro marcapasos puede comandar transitoriamente la actividad cardíaca. El foco alternativo es siempre infra-atrial. BLOQUEOS DE RAMA Se deben a un enlentecimiento en la conducción del impulso eléctrico a través de las ramas principales de conducción intraventricular (derecha, izquierda, ambas hemirramas izquierdas, ó sistema de Purkinje). a.) BLOQUEO DE RAMA DERECHA: La activación ventricular alcanza primero la rama izquierda despolarizando el ventrículo izquierdo, alcanzado posteriormente la rama derecha a través de un "salto de barrera" en sentido retrógrado. Electrocardiográficamente las características más sobresalientes son (figura 4.5): • • • • • Morfología rSR' en aVR, V1 y V2. Duración de QRS entre 100 y 120 ó mayor de 120 mseg (completo). Deflexión intrisecoide en V1 mayor de 80 mseg. Onda S ancha y empastada en D1, V5, y V6. Onda T negativa en V1 y V2. mseg (incompleto) El bloqueo de rama derecha se asocia a: • • • • • • Cardiopatía isquémica. Infarto de miocardio (septal e inferior) Valvulopatías mitral y aórtica. Taquicardia auricular incesante y paroxística. Cor pulmonale agudo y crónico. Algunas cardiopatías congénitas. En el 50% de los casos aproximadamente el bloqueo de rama derecha se detecta en sujetos sin cardiopatía aparente. FIGURA 4.5- Bloqueo de rama derecha b.) BLOQUEO DE RAMA IZQUIERDA: La conducción eléctrica por la rama izquierda puede quedar en diversos puntos: 1.- Tronco de la rama izquierda (completo) 2.- Hemirrama anterior ( hemibloqueo anterior) 3.- Hemirrama posterior (hemibloqueo posterior) Como en el bloqueo de la rama derecha el límite entre bloqueo completo e incompleto lo marca una duración del QRS superior ó inferior a 120 mseg (figura 4.6). Como en el bloqueo de rama derecha, en el de rama izquierda, el estímulo alcanza el ventrículo izquierdo a través de un "salto de barrera" despolarizándolo retrógradamente. Por tanto, su representación en el ECG quedará de la siguiente manera: • • • • • • • Morfología QS ó rS en V1 y V2 Ondas R anchas y empastadas en D1, V5, y V6 Deflexión intrinsecoide en V5 mayor de 80 mseg. Duración de QRS entre 100 y 120 "incompleto" y mayor de 120 mseg el "completo". Ausencia de onda q inicial en V5 y V6 Onda T negativa (secundaria) en V5 y V6. Morfología rS en D2, D3, y aVF. FIGURA 4.6- Bloqueo de rama izquierda mseg en el bloqueo El bloqueo de rama izquierda su asocia a: • • • • • • Cardiopatía isquémica Infarto de miocardio. Cardiopatía hipertensiva Miocardiopatías de etiología diversa Valvulopatía aórtica Cardiopatía senil En el 90% de los casos de bloqueo completo de rama izquierda suele encontrarse una cardiopatía de base. Cuando se hacen estudios con ECG de Holter puede observarse la intermitencia del bloqueo de rama muy en relación con cambios en la frecuencia cardíaca. Hemibloqueo anterior izquierdo: El impulso eléctrico queda bloqueado en la porción antero-superior de la rama izquierda, lo que condiciona la secuencia de despolarización del ventrículo izquierdo y en particular el eje de QRS, sin afectar a la repolarización ventricular (onda T) ni tener el QRS una duración superior a 100 mseg. Los criterios electrocardiográficos para su identificación son : • • • • • Desviación izquierda del AQRS (- 30º a - 90º) Duración de QRS normal ó ligeramente alargada. Deflexión intrisecoide en aVL mayor que en V6 Morfología rS en D2, D3, aVF, y qR en D1 y aVL Repolarización (Onda T) no secundariamente alterada. Hemibloqueo posterior izquierdo: Es menos frecuente que el hemibloqueo anterior izquierdo. Al contrario de éste la despolarización se hará preferentemente por la hemirrama izquierda lo que condiciona la siguiente morfología en el ECG: • • • • • • Desviación derecha del AQRS (+90º a +120º) Aumento de la deflexión intrinsecoide en aVF. Morfología qR en D2, D3, y aVF Morfología RS ó rS en D1, y aVL. Repolarización (Onda T) no alterada. Duración de QRS normal ó ligeramente alargada BLOQUEOS DE ARBORIZACION: Se producen como consecuencia de un trastorno al paso del estímulo en áreas periféricas del corazón, siendo su causa mas común el infarto de miocardio que necrosa un sector determinado del miocardio afectando en su conjunto al sistema de conducción. Su reconocimiento en el ECG de superficie es en ocasiones difícil. Pueden sospecharse por empastamientos en la rama descendente del QRS (D1, aVL, V5, y V6) con un duración no superior a los 100 mseg BLOQUEOS EN ASOCIACION: Básicamente pueden ser divididos, en bifasciculares y trifasciculares. Veamos: Bifasciculares: Se producen por la afectación simultánea de dos de los cuatros fascículos antes estudiados, pudiendo ser el grado de bloqueo completo ó incompleto en uno ó ambos fascículos. a.-Bloqueo de rama derecha y tronco de la rama izquierda: Es el llamado bloqueo bitroncular. Si ambos son avanzados condicionarán un bloqueo AV igualmente avanzado. Si uno es avanzado y el otro no, la morfología del ECG será la del bloqueo dominante observándose además un alargamiento del PR. b.-Bloqueo de la hemirrama antero-superior y postero-inferior de la rama izquierda. Producen una morfología de bloqueo de rama izquierda. c.-Bloqueo troncular izquierdo y de cualquiera de ambas hemirramas: Produce morfología de bloqueo completo de rama izquierda estando el AQRS muy desviado a la derecha ó la izquierda según esté bloqueada en asociación la hemirrama posterior ó la anterior. d.-Bloqueo de rama derecha asociado a hemibloqueo antero-superior izquierdo: Presenta características propias de bloqueo de rama derecha con AQRS desviado a mas de - 45º (figura 15). e.-Bloqueo de rama derecha asociado a hemibloqueo póstero-inferior izquierdo: Presenta características de bloqueo de rama derecha con AQRS hiperdesviado a la derecha. Trifasciculares: Se observa en todas las situaciones en las que hay presencia de bloqueo bifascircular y se produzca alternancia con otros tipos de bloqueo en otros fascículos. El caso mas frecuente es la asociación entre bloqueo de rama derecha y hemibloqueos anterior y posterior (síndrome de Rosembaum). SINDROMES DE PRE-EXCITACION VENTRICULAR Y CONDUCCION ATRIOVENTRICULAR ACELERADA Se entiende por pre-excitación, la situación en la que una parte ó toda la masa ventricular se activa de forma mas precoz que lo que a priori cabría esperar, lo que provoca o un PR muy corto ó una deformación del complejo QRS ó ambas cosas a la vez. Se distinguen dos grandes síndromes de pre-excitación y de conducción AV acelerada: • • Síndrome de Wolf-Parkinson-White (WPW) ó de pre excitación ventricular verdadera. Síndrome de Lown-Ganong-Levine (LGL) ó de conducción atrioventricular acelerada. SINDROME DE WOLF-PARKINSON-WHITE: Anatómicamente está caracterizado por la presencia de una vía atrioventricular accesoria (haz de Kent) que interconecta ambas cámaras saltando el nodo AV. Al ser mas rápida la conducción eléctrica por esta vía (repolarización mas rápida) los impulsos atriales alcanzaran el ventrículo mas fácil y rápidamente (PR corto), provocando una despolarización inicial de la masa paraseptal derecha lo que en el ECG dará lugar a un empastamiento inicial del QRS (onda delta). Electrocardiográficamente se reconoce por (figura 4.7): • • • Intervalo PR inferior a 120 mseg. Onda "delta" en D1, aVL, V5 y V6 Repolarización ventricular alterada. Según la localización del haz anómalo se reconocen dos tipos electrocardiográficos de WPW: • • WPW izquierdo: QRS positivos (Rs) en V1 y V2. WPW derecho: QRS negativos (rS) en V1 y V2 Significado clínico del WPW En el síndrome de WPS es frecuente la asociación de arritmias auriculares y ventriculares de distinto grado, pudiendo observarse desde la simple extrasistolia aislada a las crisis rápidas, incesantes y graves de taquiarrítmias auriculares y ventriculares, incluida la fibrilación atrial paroxística de respuesta ventricular rápida. El mecanismo usual de producción y mantenimiento de estas arritmias suele ser la reentrada a través de la vía normal y la accesoria. Suele estar presente en 1 de cada 500 individuos que acuden a una consulta de cardiología. Si se sospechan arritmias debe procederse al estudio con ECG de Holter, y si en este examen las arritmias se consideran de gravedad, un estudio con electrofisiología invasiva es obligado para verificar el comportamiento de las vías anómalas y su respuesta a las drogas antiarrítmicas. FIGURA 4.7Wolf-Parkinson-White. Nótese el PR corto (inferior a 120 mseg) y el empastamiento de la rama ascendente de QRS en D1, D2, aVLy de V2 a V6. La repolarización es secundariamente anómala en D1, aVL, y de V2 a V6. SINDROME LOWN-GANONG-LEVINE: En 1957 Lown Ganong y Levine observaron que determinados pacientes con un intervalo PR corto (igual ó inferior a 120 mseg) con QRS normal (no onda delta) eran propensos a las crisis de taquicardia paroxística supraventricular. Probablemente la mayor parte de las conducciones AV aceleradas se explicarían por alteraciones anatomofisiológicas del sistema de excito-conducción, que fundamentalmente consistirían en: • • • Nodo AV congénitamente pequeño ó con alteraciones anatómicas de la zona donde se produce el "retraso fisiológico" de la conducción AV. Nodo AV hiperconductor. Doble vía nodal, siendo una de ellas muy rápida. Electrocardiográficamente se caracteriza por: • • Intervalo PR corto (igual ó inferior a 120 mseg.) Complejo QRS y ST-T sin alteraciones. Un PR corto en pacientes asintomáticos carece de significado clínico, e incluso puede deberse a un aumento transitorio del tono simpático. Si las maniobras vágales (masaje carotídeo, sedación, beta-bloqueadores, etc.) alargan el PR confirmarán su carácter funcional. MARCAPASOS CARDIACOS IMPLANTABLES En 1959 W.M. Chardack implantó el primer marcapasos cardíaco artificial en un paciente con bradicardia extrema sintomática por bloqueo AV completo, y que previamente había sido creado y diseñado por Wilson Greatbach, abriendo así la era de los tratamientos antibradicardia no farmacológicos. Desde entonces hasta nuestros días, han sido dados pasos de gigante en esta materia, de forma que en la actualidad, se disponen de electroestimuladores de muy bajo peso, de muy larga duración y de una seguridad casi total, habiéndose además creado diferentes diseños, para ser adaptados a cada una de las diversas patologías en las que la implantación de un marcapasos es absolutamente resolutiva . El marcapasos antibradicardia está básicamente constituido por: 1.- Un generador de impulsos eléctricos (microvoltaje) 2.- Una derivación de estimulación (electrodo) 3.- Una fuente de energía (batería de litio) 4.- Una memoria con el programa de trabajo Desde un punto de vista electrofisiológico, la estimulación se efectúa mediante el paso de una corriente eléctrica a través del cátodo del electrodo hasta el miocardio excitable, provocando un potencial de acción transmembrana (PAT) que inducirá una contracción cardíaca, cuyo frente de despolarización se iniciará en el punto de estimulación, expandiéndose después a todo el miocardio viable MODELOS ACTUALES DE MARCAPASOS En la actualidad existen diversos modelos de marcapasos adaptados cada uno de ellos al tipo de patología, y que son reconocidos por unas siglas que expresan su modo de acción: Cámaras de estimulación y percepción 0 = Ninguna ,V = Ventrículo, A = Aurícula ,T = Dual (aurícula y ventrículo) S = Cámara única, C = Comunicación de funciones telemétricas, P = Programable, D = Provocación auricular e inhibición ventricular, I = Inhibición de descarga, M = Multiprogramable, R = Modulación de frecuencia, S = Shock. Los modelos implantables mas usuales: VVI: Estimula (V) y percibe (V) en ventrículo e inhibe (I) la descarga en respuesta a un evento ventricular percibido. En el ECG la espícula del marcapasos se sitúa inmediatamente antes del complejo ventricular provocado (figura 4.8). AAI: Estimulación (A) y percepción(A) a nivel auricular e inhibición auricular de la descarga. En el ECG la espícula provoca la aparición de una onda P. DDD: Provoca una estimulación dual secuencial de aurícula y ventrículo (D) tras percepción bicameral (D) y provocación auriocular con inhibición ventricular (D). En el ECG una espícula antecede a la onda P auricular y tras un período de latencia, una segunda espícula provoca la aparición del QRS ventricular . VVIR: Se utilizan para la estimulación de frecuencia variable en cámara única por estimulación (V) y percepción (V) ventricular e inhibición (I) de la descarga en respuesta a un evento ventricular, aumentando la frecuencia (R) en respuesta a la demanda fisiológica. Los marcadores para el aumento de frecuencia pueden estar promovidos por; aumento de la actividad, temperatura corporal, frecuencia respiratoria, acortamiento del QT e incluso disminución del pH. FIGURA 4.8- Cardioestimulación en modo VVI. Recientemente otros marcapasos mas complejos llamados "antitaquicardia"son utilizados para el tratamiento de determinados trastornos severos del ritmo, e incluso otros equipos implantables mas complejos (desfibriladores implantables), son capaces de identificar una arritmia mortal (fibrilación ventricular) y provocar una descarga eléctrica intracardíaca (electrocardioversión) restaurando el ritmo normal INDICACIONES FUNDAMENTALES DE LOS MARCAPASOS a.) AURICULARES: • • • • • Disfunción sinusal severa. Enfermedad sintomática del nódulo sinusal. Enfermedad de la aurícula con fases de bradicardia severa sintomática (menos de 40 por minuto) Síndrome del seno carotídeo hipersensible que induce síncopes. Fibrilación y flúter auricular con respuesta ventricular lenta ( menos de 40 por minuto). b.) ATRIO-VENTRICULARES: • • • • • Bloqueo AV completo adquirido Bloqueo de 2º grado Mobitz II sintomático Bloqueo de rama derecha, asociado a un hemibloqueo (anterior ó posterior) con PR largo y síncopes. Bloqueo de 2º grado tipo 2/1 con bradicardia inferior a 40 por minuto. Bloqueo bifascicular con PR largo y antecedente de infarto de miocardio anterolateral CAPITULO V. ARRITMIAS SUPRAVENTRICULARES DEFINICION Por definición se califica de "arritmia" a cualquier ritmo cardíaco que no sea el ritmo sinusal normal. Las arritmias pueden ser la expresión eléctrica de una cardiopatía de base, aunque no es infrecuente observarlas en corazones estructuralmente sanos. En otras ocasiones las arritmias cardíacas son secundarias a trastornos hormonales (hipertiroidismo), vegetativos (distonía vagal) ó electrolíticos ( hipopotasemia ). Antes de abordar en detalle los trastornos auriculares del ritmo deberíamos dejar definidos dos conceptos básicos: taquicardia y bradicardia. Cualquier tipo de ritmo, sea rítmico ó arrítmico, sea sinusal ó ectópico, pero cuya frecuencia supere los 100 complejos por minuto recibe el nombre de taquicardia. Posteriormente la identificación de su origen obligará a ponerle su apellido; sinusal, nodal, auricular, ventricular etc. etc. Del mismo modo y para análogos conceptos cualquier ritmo cardíaco de frecuencia inferior a 60 complejos por minuto recibe el nombre de bradicardia. MECANISMOS DE PRODUCCION DE LAS ARRITMIAS Tres son básicamente los mecanismos involucrados en la génesis de las arritmias: • • • Trastornos del automatismo. Trastornos de la conducción del estímulo. Trastornos de la excitabilidad miocárdica. A ellos nos referiremos con más detalle en el capítulo VI dedicado a las arritmias ventriculares, a donde remitimos al lector. Por ahora diremos simplemente que mientras que en las arritmias ventriculares el mecanismo básicamente involucrado suele ser un trastorno de la conducción (reentrada) en las auriculares el mecanismo común de provocación de la arritmia, es un trastornos de la excitabilidad (foco ectópico). Para que esto ocurra, el foco ectópico debe alcanzar su electronegatividad mas rápidamente que cualquier otro foco auricular y en especial mas que el nódulo sinusal (efecto Wedensky) razón por la cual la onda P' ectópica no sólo aparecerá prematuramente sino que su intervalo de acoplamiento será casi siempre fijo. PRESENTACION CLINICA Por su presentación clínica las arritmias auriculares ó supraventriculares pueden ser divididas en : 1.- AISLADAS: • • Extrasístoles (sinusales,auriculares, nodales) Parasístoles (auriculares, nodales) 2.- AGRUPADAS: • • • • • Taquicardia auricular (lenta, paroxística, caótica). Taquicardia nodal (lenta, reciprocante) Fibrilación auricular (Paroxística, crónica) Flúter auricular (Paroxística, crónico) Fibrilofluter SIGNIFICADO CLINICO El estudio prolongado de las arritmias auriculares con la técnica de Holter ha permitido conocer que su prevalencia en corazones sin cardiopatía aparente es elevada, y a menudo su presencia se ve favorecida por causas extracardíacas, como puede ser el stress físico ó psíquico, la ingesta excesiva de café, té, alcohol u otras sustancias excitantes, y el consumo exagerado de tabaco. Pero también se sabe que las arritmias supraventriculares son muy frecuentes en casi todas las cardiopatías, en especial en las valvulopatías de origen reumático (enfermedad mitral) en la cardiopatía senil, en las miocardiopatías, en la enfermedad del seno, en las neumopatías evolucionadas y en el síndrome de Wolf-Parkinson-White. Cuando las arritmias auriculares se presentan en forma aislada, raramente comprometen el cuadro clínico, sin embargo; estas formas aisladas son el origen de las formas agrupadas, las cuales, si son rápidas y sobretodo prolongadas pueden provocar una seria alteración del estado hemodinámico. Desde un punto de vista de la percepción individual existen grandes diferencias de un paciente a otro, y así; mientras que crisis severas y prolongadas de fibrilación auricular pueden pasar desapercibidas, en otros casos, simples extrasístoles aislados pueden llegar a ser exageradamente molestos para el sujeto que los padece CARACTERISTICAS ELECTRICAS DE LAS ARRITMIAS AURICULARES Analizaremos ahora cada una de las posibles formas arrítmicas que pueden generarse a nivel supraventricular tanto en forma aislada como agrupada: 1.- FORMAS AISLADAS: a.-) extrasístoles: Por lo común suelen estar presididas por una onda P ectópica (P') de morfología distinta a la P ortotópica (sinusal) y su intervalo de acoplamiento suele ser bastante fijo . Las extrasístoles pueden ser dividas en : • sinusales: no hay diferencia con la P ortotópica, y sólo pueden ser reconocidas por la presencia adelantada de un complejo normal (suelen ser bastante raros). Suelen asociarse a cardiopatía orgánica, y su origen parece ser debido a alteraciones cíclicas en la permeabilidad iónica del nódulo sinusal. Con frecuencia aparecen bigeminados. • auriculares: su característica fundamental es la onda P' la prematuridad y el acoplamiento fijo. El intervalo P'R puede ser igual, menor ó mayor que el intervalo PR normal, y el resto del complejo QRS-ST-T suele ser igual al basal. Si la prematuridad es excesiva y la onda P' aparece en el período refractario relativo (dentro de la onda T precedente) puede quedar bloqueada y no conducirse a los ventrículos a través del nodo y del sistemas His-Purkinje que no habrían alcanzado todavía su estado de reposo (figura 5.1). Los extrasístoles auriculares pueden conducirse dentro de los ventrículos con bloqueo de una de las ramas (generalmente la derecha que se repolariza mas tardíamente que la izquierda) dando lugar a una imagen de bloqueo de rama (aberrancia), que puede hacer pensar en un extrasístole ventricular. En el capítulo VI, se expone una tabla que ayuda a distinguir entre un extrasístole auricular aberrado y uno auténticamente ventricular. • nodales: son impulsos ectópicos prematuros generados en el nodo atrioventricular ó sus proximidades. También reciben el nombre de; supraventriculares, yuncionales, ó de la unión AV . Por lo común no suele distinguirse en ellas la onda P', y ocasionalmente aparece "enterrada" en la rama ascendente del QRS, ó mas raramente aparece entre el final del QRS y el ST al haber sido conducida retrógradamente a las aurículas. En este último caso la onda P' será de polaridad opuesta (caudo-craneal) a la onda P ortotópica (cráneocaudal). FIGURA 5.1- En (A) y (B) los eventos marcados con un asterisco (*) se corresponden con ondas P' muy prematuras (rama descendente de la T precedente) que quedan bloqueadas. No obstante las P' del 4º y 6º complejo en (B) si logran conducir los ventrículos. b.) parasístoles: La protección de un foco ectópico supraventricular por un "bloqueo de entrada" que lo haga "impermeable" a todo estímulo lo transformará automáticamente en un foco parasistólico. Su característica fundamental será su grado variable de acoplamiento y la presencia ocasional de ondas P' híbridas (mitad sinusales mitad parasistólicas). A menudo el foco parasistólico se erige en centro marcapasos, originando un ritmo auricular parasistólico. 2.- FORMAS AGRUPADAS: a.) Taquicardia auricular: se pueden reconocer tres formas clásicas de taquicardia supraventricular: la paroxística monofocal rápida, la monofocal lenta, y la caótica ó multifocal. Analicemos cada una de ellas por separado: • Paroxística: Suele iniciarse con una extrasístole auricular y más raramente por uno ventricular (reentrada yuncional). La frecuencia de descarga es por lo común rápida variando entre 150 y 250 complejos por minuto. La ritmicidad (intervalos RR) se mantiene de manera estricta, y tanto su comienzo como su fin suelen ser bruscos (figura5.2). Aunque su debut puede estar propiciado por foco ectópico ó por reentrada, suele ser este último mecanismo el que perpetúa la arritmia. No es infrecuente que por "fatiga de la rama derecha" el QRS adopte morfología aberrante (figura 5.3) obligando a un diagnóstico diferencial con la taquicardia ventricular verdadera (capítulo VI). Episodios prolongados de taquicardia auricular paroxística acaban por alterar el ST-T dando una imagen del tipo de la lesión subendocárdica, incluso en sujetos con normal reserva coronaria. Desde un punto de vista clínico, es importante tener presente que la arritmia puede degradar en poco tiempo un estado hemodinámico previamente alterado, por lo que el paciente debe ser tratado rápidamente. Este tipo de arritmia afecta generalmente a sujetos con cardiopatía aunque tampoco es excepcional encontrarla en sujetos sin cardiopatía aparente. • Las maniobras vagales (vómito, compresión ocular, ó masaje del seno carotídeo) rompen con facilidad la arritmia, aunque estas maniobras deben siempre efectuarse por expertos y con control electrocardiográfico continuo.La taquicardia paroxística suele presentarse de forma recurrente con largos e imprevisibles intervalos del tiempo de intercrisis. Cuando la recurrencia es permanente recibe el nombre de "taquicardia supraventricular incesante" FIGURA 5.2- El 4º complejo está provocado por un extrasístole auricular que induce una salva de 5 complejos agrupados en taquicardia auricular paroxística autolimitada por "calentamiento" progresivo del foco ectópico (progresivo acortamiento de los RR). FIGURA 5.3- Salva autolimitada rápida de taquicardia supraventricular paroxística. La conducción intraventricular presenta basalmente un bloqueo de rama. • Lenta: suelen ser de breve duración, situándose la frecuencia de descarga entre 50 y 100 latidos por minutos. Electrocardiográficamente se reconocen con características similares a las descritas en la taquicardia paroxística. El mecanismo de producción se debe casi siempre a hiperactividad de un foco automático cuya repolarización es más activa que la del propio nódulo sinusal, por lo que este tipo de arritmia es frecuente observarla en la enfermedad del nódulo sinusal coexistiendo con otras formas de arritmia auricular. Generalmente el extrasístole que inicia este ritmo ectópico suele tener un acoplamiento tardío, y casi nunca alteran la repolarización ventricular. • Caótica: La taquicardia auricular caótica es un ritmo lento ó rápido provocado por la despolarización simultánea de dos ó mas focos ectópicos siendo por tanto sus características eléctricas las siguientes: - Ondas P' de dos ó mas morfologías. - P'-R variables según la morfología de P' - Ritmicidad variable en los intervalos P'.P''- P''' etc. - Alargamiento esporádico del P'R - Frecuentes aberrancias de conducción. por bloqueo A-V variable. Por lo común es una arritmia típica de cardiopatía orgánica; enfermedad mitral, miocardiopatía, enfermedad del seno etc. b.) Taquicardia nodal: como la taquicardia paroxística, la nodal ó yuncional se caracteriza por un complejo QRS de aspecto sinusal, en donde casi siempre son irreconocibles las ondas P, siendo la frecuencia de descarga rápida entre 150 y 220 cxm. Aunque puede estar provocada por exaltación de un foco automático, lo habitual es que este trastorno del ritmo esté generado por un mecanismo de reentrada ( reciprocante ) con foco ectópico primario situado a nivel auricular ó intranodal. Para la mejor comprensión del mecanismo de producción de esta arritmia remitimos al lector al capítulo VI en donde se detalla el mecanismo de producción y mantenimiento de un fenómeno de reentrada. La arritmia suele ser de breve duración de carácter recurrente. Si la FC de la arritmia es inferior a 100 cxm suele denominarse "ritmo de la unión AV" si la FC fuese incluso inferior al ritmo normal de descarga auricular recibiría el nombre de "ritmo yuncional de escape" CARACTERISTICAS DE LAS TAQUICARDIAS PAROXISTICAS POR SU FORMA ELECTROCARDIOGRAFICA a.) Auricular: • • • • Automatismo aumentado (sinusal) Casi siempre por foco ectópico (único ó múltiple) Circuito de reentrada (raro) Onda P' habitualmente visible b.) Yuncional: • Foco ectópico (raro) • Casi siempre por circuito de reentrada (intranodal, extranodal). • Onda P' difícil de identificar POR SU PRESENTACION CLINICA a.) Paroxística: • Casi todas son de QRS estrecho (normal) • Auricular: Frecuentes (foco ectópico) • • • • Yuncionales: Infrecuentes (reentrada) Presencia de cardiopatía en el 40% de casos. Frecuencia entre 120-200 cxm Clínicamente bien tolerada (50% de casos) b.) Incesantes: • • • • • • Frecuentemente aberradas. Auricular : Casi todas por foco ectópico Yuncionales: 75% por foco ectópico y 25% por reentrada. Presencia de cardiopatía en el 90% de casos. Frecuencia entre 150-220 cxm Clínicamente mal tolerada en el 90% de los casos FIBRILACION Y FLUTER AURICULAR La fibrilación auricular, es un ritmo auricular rápido, desordenado y desincronizado sin capacidad para originar contracciones auriculares efectivas, Se inicia generalmente con uno ó varios complejos supraventriculares ectópicos muy precoces, que coinciden con el período vulnerable de la repolarización auricular, y que al encontrar las células auriculares en un estado de recuperación y excitabilidad variable, facilitan por medio de un fenómeno de excitación sucesiva de las mismas (microentradas) la formación de múltiples frente de onda, que activan zonas auriculares heterogéneas de extensión variable produciéndose las denominadas ondas "f", cuyo reconocimiento electrocardiográfico se caracteriza por ser oscilaciones anárquicas, repetitivas, y de voltaje pequeño y variable que deforman continuamente la línea isoeléctrica del ECG (figura 5.4). La frecuencia de aparición de estas ondas "f" varía entre 300-600 por minuto, quedando cada 4/1, 5/1, 6/1 etc.. de ellas bloqueadas a nivel de la unión AV con lo que la frecuencia de respuesta ventricular es variable y notablemente inferior (80-140 cxm). Si la amplitud de las ondas "f" es grande la fibrilación suele ser "joven" (recién instaurada) y por tanto será mas susceptible de ser corregida. Si por el contrario las ondas "f" son de muy baja amplitud ó inexistentes la fibrilación es "vieja" (crónica) y la conversión a ritmo sinusal es imposible. FIGURA 5.4- Crisis autolimitada de fibrilación auricular paroxística iniciada en (A) a partir del 4º complejo y autoextinguida en (B) en el 6º complejo (sinusal). El voltaje de "f" es pequeño. Si la respuesta ventricular es rítmica, hay que sospechar una disociación atrioventricular con foco de escape a nivel yuncional. La fibrilación auricular es casi siempre expresión de una cardiopatía orgánica grave (enfermedad mitral ó aórtica severa, isquemia coronaria, hipertensión arterial grave, miocardiopatía congestiva, insuficiencia cardíaca, etc.). No obstante situaciones clínicas peculiares como el hipertiroidismo, la intoxicación por drogas, alcohol, tabaco, café etc., la vagotonía y simpaticotonía, y la ingestión de bebidas frías y espumantes pueden desencadenarla. Clínicamente pueden reconocerse dos formas: 1.-Paroxística: como la taquicardia supraventricular se inicia con un complejo extrasistólico y suele ser de duración variable y autolimitada, ó interrumpida médicamente (antiarrítmicos, ó cardioversión eléctrica con corriente continua sincronizada). 2.-Crónica: se instala permanentemente sin respuesta a cualquier tipo de tratamiento eléctrico ó farmacológico. Se habla de cronicidad tras tres meses de fibrilación incesante. El flúter auricular, es un ritmo auricular organizado, regular y rápido (entre 250 y 300 cxm) cuyas ondas "F" como en la fibrilación auricular quedan secuencialmente bloqueadas a nivel yuncional, con lo que la respuesta ventricular aunque menos irregular que en la fibrilación es asimismo anárquico. Es característico de las ondas "F" de flúter su aspecto en "sierra dentada" particularmente en la derivación V1. Como en la fibrilación la morfología del complejo QRS y la repolarización no suelen alterarse. El fibrilofluter auricular, es un término electrocardiográfico empleado para resolver una situación de compromiso en aquellos casos en los que la fibrilación coexiste con el flúter, ó en aquellos otros en los las ondas "f" varían ostensiblemente de amplitud y de frecuencia. Su importancia clínica es similar a la de la fibrilación joven, y siempre debería de intentarse la electroconversión a ritmo sinusal CAPITULO VI. ARRITMIAS VENTRICULARES INTRODUCCION Desde tiempos remotos, todas las culturas médicas tanto orientales como occidentales han prestado un gran interés a las características del pulso y a sus irregularidades. Estas irregularidades en el pulso no son en definitiva otra cosa que arritmias cardíacas, cuyo origen ventricular vamos ahora a desarrollar. Respecto de la importancia clínica de las arritmias ventriculares, el substrato clínico sobre el que se desarrollan va a desempeñar un papel fundamental, y si para algunos como W. Evans las extrasístoles sin cardiopatía no so otra cosa que "travesuras del corazón sano" en otros casos, en los que exista una cardiopatía compleja de base, la presencia de extrasístoles puede suponer una complicación añadida, mortal en muchos casos. Como dice Bayés de Luna en su extraordinario " Tratado sobre Electrocardiografía Clínica " y cuya lectura recomendamos a aquellos que quieran profundizar en sus conocimientos sobre el ECG normal y patológico, el estudio de las arritmias ventriculares requiere los siguientes instrumentos: • 1.- Un compás de ramas simétricas y puntiagudas y una lupa. Con ellos podremos identificar bien todos los eventos y medir las distancias entre complejos. • 2.- Además del ECG de 12 derivaciones, hay que registrar una tira larga en D2, ó V2, para distinguir bien entre actividad auricular y ventricular. • 3.- Hacer una tira continua, cuando se haga compresión del seno carotídeo, ó durante el esfuerzo. • 4. Y por último procurar recoger toda la información clínica posible del caso, y los ECG previos si los hubiera, para poder efectuar comparaciones. CARACTERISTICAS VENTRICULARES: GENERALES DE LOS EXTRASISTOLES Los extrasístoles ventriculares (EV) ó complejos ventriculares prematuros (CVP) no son otra cosa que impulsos sistólicos nacidos en cualquier punto del tejido ventricular específico e incluso desde el propio músculo, y que al difundirse por toda la masa ventricular izquierda y derecha despolarizan todo el tejido miocárdico provocando una constricción sistólica heterotópica. A grandes rasgos podríamos clasificarlos por: ORIGEN: • • • Extrasístole Parasístole Escape MORFOLOGIA: • • • • Bloqueo de rama derecha Bloqueo de rama izquierda Indeterminable De complejo ancho ( > 0.14 seg.) • • • De complejo estrecho ( < 0.14 seg.) Monomorfos (una sola morfología) Multiformes (dos ó mas morfologías) PRESENTACION: • • • • • Aislados. Bigeminados Apareados En salvas no sostenidas En taquicardia ventricular CONTEXTO CLINICO: • • • • • Sin cardiopatía aparente Con cardiopatía demostrada Relación al esfuerzo y la taquicardia Desencadenados por la bradicardia Edad ORIGEN: a.) Extrasístole: Su característica fundamental es su clara diferenciación con el complejo sinusal normal (figura 6.1), adoptando morfología de bloqueo de una de las ramas. Su anchura es por lo general superior a 0.14 seg, admitiéndose que a mayor anchura mayor será la distancia entre el nodo AV y el foco ectópico, así como mayor será su potencial peligrosidad. FIGURA 6.1- Trazado electrocardiográfico sinusal regular en el que aparece un extrasístole ventricular (EV) de morfología bien diferente al complejo basal, siendo prematuro, con una duración de 0,14 seg, y con repolarización opuesta a su máxima deflexión (Onda T negativa). Un extrasístole con morfología de bloqueo de rama izquierda tendrá su origen en la rama derecha ó sus alrededores, y viceversa . Esto es obvio ya que la despolarización extrasistólica activará primero el ventrículo en donde ha nacido el impulso, y por medio de un "salto de barrera" despolarizará el ventrículo contralateral, pero en ese tiempo la activación contracorriente se enlentecerá provocando bloqueo de la rama contralateral. Se suele decir, que los EV de origen izquierdo (morfología de bloqueo de rama derecha) tienen peor pronóstico que los de origen derecho (morfología de bloqueo de rama izquierda.) En ocasiones es difícil, según la morfología, identificar el foco ectópico ventricular. Un foco ectópico reproduce siempre la misma morfología extrasistólica, mientras que si hay dos ó mas focos ectópicos las morfologías serán diversas, tantas como focos existan. Por "intervalo de acoplamiento" se entiende el período transcurrido entre el final de la onda T del complejo normal y la aparición del EV . Cuando el EV se acopla sobre la rama descendente de la onda T hablaremos de"fenómeno R/T" (figura 6.2). Este corto intervalo de acoplamiento se asocia a una mayor peligrosidad extrasistólica, de forma que si el umbral de fibrilación ventricular es bajo, como ocurre en la fase aguda del infarto de miocardio, las posibilidades de desencadenar una arritmia ventricular severa ( taquicardia ventricular y/ó fibrilación ventricular ) son elevadas. Es excepcional que un EV pueda acoplarse sobre la rama ascendente de T ya que en ese momento el ventrículo se encuentra en fase de refractariedad muy alta, y el estímulo inductor de una EV deberá ser igualmente muy elevado (superumbral). FIGURA 6.2- Extrasistolia ventricular trigeminada y apareada. Tanto el acoplamiento del EV sobre el complejo normal, como el inter-extrasistólico se produce con fenómeno R/T, siendo la relación QT/QRS-EV inferior a 1. Habitualmente los EV suelen tener un intervalo de acoplamiento fijo, aunque cuando se hacen largos períodos de monitorización (Holter) se observan cambios en el intervalo de acoplamiento extrasistólico, dependiendo del ciclo circadiano. Generalmente después de un EV aparece una pausa llamada "compensadora" que alarga la aparición de un nuevo complejo normal (figura 6.3). Esto es debido a que al no producirse por efecto del EV la despolarización del seno, éste sigue su ritmo de descarga, pero al encontrar el impulso sinusal al nodo AV y haz de His en estado de refractariedad por la despolarización extrasistólica, la actividad sinusal queda bloqueada a nivel de la unión AV tras haber despolarizado previamente a ambas aurículas. Por esta razón a veces es fácil identificar una onda P "enterrada" dentro del QRS extrasistólico. Si la pausa compensadora es de duración doble del RR normal previo, la llamaremos pausa compensadora completa, mientras que si su duración es inferior la llamaremos incompleta.A menudo la pausa compensadora no existe apareciendo las EV intercaladas (interpoladas) entre dos QRS normales. FIGURA 6.3- Pausa compensadora completa. La distancia E-C es doble de la A-B. La distancia B-E (Ac) marca el intervalo de acoplamiento extrasistólico. El intervalo E-C corresponde a la pausa compensadora completa. Las EV aparecen habitualmente aisladas con una cadencia de presentación errática y no predeterminable. En otras ocasiones aparecen bigeminadas (alternancia de 1 QRS normal con 1 EV) (figura 6.4), o trigeminados (alternancia de 2 QRS normales y 1 EV). Cuando el substrato patológico que mantiene la actividad extrasistólica es grave, las EV pueden aparecer apareadas ó en couplet(secuencia de 2 EV seguidos) ó en triplet (secuencia de 3 EV seguidos) ó en salvas (figura 6.5) (secuencia de 4 ó mas). Si la salva extrasistólica se mantiene hablaremos de taquicardia ventricular. Este tipo de arritmias ventriculares son de notable gravedad. A este respecto se establecieron hace algunos años (1971) unos criterios de peligrosidad extrasistólica (criterios de Lown y Wolf) que analizaremos mas adelante. FIGURA 6.4- Bigeminismo ventricular. Tras cada complejo normal aparece uno extrasistólico. FIGURA 6.5- Criterio de Lown 4ºB. Salva no sostenida de taquicardia ventricular autolimitada. paroxística rápida b.) Parasístole La parasístole ventricular (PV) adopta la misma morfología y casi todas las características de una EV, aunque tradicionalmente se le confiere una menor peligrosidad potencial. No obstante el PV puede desencadenar taquicardia ventricular. Su origen suele en la mayoría de los casos localizarse en el ventrículo derecho, por lo que adopta morfología de bloqueo de rama izquierda. Si para los EV el mecanismo habitual de producción es un fenómeno de reentrada, en el PV el mecanismo habitual suele ser debido a la actividad intrínseca de un foco ventricular automático. Esto le confiere una particular característica diferenciadora del EV, cual es; su cadencia aritmética de presentación (su frecuencia de presentación es siempre múltiplo de una valor determinado y determinable) y su ritmicidad independiente y no condicionada por la actividad sinusal u otra actividad ectópica, lo que viene claramente a corroborar, otra de las características específicas del PV, esto es; su protección focal por medio de un bloqueo de entrada que lo hace "impermeable" a cualquier estímulo ajeno a él. Por las razones electrofisológicas antes expuestas, en una arritmia ventricular parasistólica son fácilmente identificables los llamados "complejos de fusión" ó "complejos de suma" resultantes de la fusión entre el estímulo que nace en el nódulo sinusal que choca con el proveniente del foco parasistólico, lo que da como resultado final un complejo híbrido que recuerda en algo al complejo sinusal normal, y al complejo parasistólico (figura 6.6) FIGURA 6.6- En (1) los 2º, 3º y 10º QRS corresponden a complejos de suma por foco parasistólico, el cual en (2) a partir del 5º complejo inicia un ritmo ventricular parasistólico de 4 complejos, de frecuencia progresivamente lenta hasta su autoextinción. Nótese el progresivo alargamiento de distancia entre los R-R del ritmo parasistólico. Al ser la descarga del foco parasistólico totalmente automática el intervalo de acoplamiento será muy variable. Por tanto, las características que identifican la actividad ventricular parasistólica son: • Acoplamiento variable • Cadencia aritmética • Complejos de suma c.) Escape ventricular Al igual que el EV y PV, el escape ventricular adopta una morfología diferente al complejo sinusal. Su característica diferenciadora de los EV y PV es su largo intervalo de acoplamiento el cual suele ser de duración superior al RR previo normal. Esto es explicable si por escape entendemos la actividad de un foco ectópico ventricular que "salta" cuando la actividad de los marcapasos principales (nódulo sinusal y nodo AV) se deprime produciendo pausas largas. En realidad los escapes son ritmos alternativos subsidiarios que tratan de mantener la actividad eléctrica del corazón. Cuanto más distante del nodo se encuentre el foco de escape, mayor anchura (aberrancia) adoptará el complejo de escape y menor será su frecuencia de descarga. En ocasiones los escapes ventriculares pueden perpetuarse manteniendo un ritmo de escape ventricular a frecuencias generalmente inferiores a 50 c/m. CRITERIOS DE PELIGROSIDAD EXTRASISTOLICA En 1971 Lown y Wolf basándose en observaciones sobre el comportamiento de las arritmias ventriculares durante la fase aguda del infarto de miocardio, establecieron 5 criterios de potencial peligrosidad de acuerdo a unos comportamientos especiales de dichas arritmias ventriculares. Llamaron grado CERO, a la ausencia total de actividad ectópica. Grado I a la presencia de EV monofocales aislados cuya densidad fuese inferior a 30 complejos por hora ). GRADO II, para los EV monofocales de densidad horaria superior a 30 (figura 13). GRADO III, para los EV multiformes (generados en dos ó mas focos ectópicos) con independencia de la densidad horaria . En el GRADO IV se hacen dos subgrupos; el GRADO IV-a para los EV apareados (couplets) y el GRADO IV-b para las salvas y los episodios de taquicardia ventricular sostenida y no sostenida. el GRADO V (figura 6.7) se reserva únicamente para los EV muy precozmente acoplados (fenómeno R/T). Según esta clasificación la peligrosidad va asociada al grado, y aunque en líneas generales esto pueda aceptarse deberíamos no obstante matizar algunos puntos: En primer lugar; estos criterios no son un dogma aunque tienen una indudable utilidad práctica. El GRADO V sólo tiene valor en la fase aguda del infarto de miocardio y no en otras instancias. Grados de Lown benignos (I y II) se observan en pacientes con cardiopatías severas, mientras que grados malignos (III, IV, y V) pueden detectarse en sujetos sin cardiopatía aparente ó en cardiopatías de escasa repercusión clínica. La valoración de los grados de Lown debe siempre hacerse dentro del contexto clínico, y pueden constituirse en un excelente punto de referencia para valorar la acción de las drogas antiarrítmicas. Aunque han sido y siguen siendo muy criticados, hasta hoy no han surgido mejores elementos de referencia. Aunque la valoración de los grados de Lown puede hacerse con trazados electrocardiográficos prolongados de esfuerzo y/ó de reposo, la técnica idónea para su estudio es obviamente la electrocardiográfica dinámica por el método de Holter. FIGURA 6.7 - Criterio 5º de Lown. La EV se acopla muy precozmente, golpeando en el mismo vértice de la onda T del complejo precedente. CRITERIOS DE PELIGROSIDAD EXTRASISTOLICA DE LOWN Y WOLF (1971) • • • • • • • GRADO 0 / Ausencia de EV GRADO I / EV monofocales < 30/hora GRADO II / EV monofocales > 30/hora GRADO III / EV polimorfa GRADO IV (a) / EV acoplados (couplets) GRADO IV (b) / EV en salvas y TV GRADO V / Fenómeno R/T FACTORES QUE MODIFICAN EL PRONOSTICO DE LAS EV Aparte de la clasificación puramente electrocardiográfica, la valoración global de la actividad ectópica ventricular deberá llevarse a cabo dentro del contexto clínico general, y en tal sentido será siempre conveniente contemplar los siguientes factores: a.- Tipo de cardiopatía b.- Edad c.- Relación al esfuerzo d.- Relación con la terapia e.- Sintomatología a.- Tipo de cardiopatía: El tipo de cardiopatía y su repercusión clínica y hemodinámica juega un papel fundamental en la valoración de la actividad ectópica ventricular. En nuestra experiencia sobre mas de 25.000 estudios de Holter, hemos comprobado que la cardiopatía coronaria, las valvulopatías evolucionadas y las miocardiopatías dilatadas, no sólo son las cardiopatías mas arritmogénicas, sino además las de mayor severidad. b.- Edad. Es un hecho reiteradamente comprobado que a mayor edad, mayor densidad y severidad extrasistólica. c.-Relación al esfuerzo. Las arritmias desencadenadas por el stress físico y psíquico, son de peor pronóstico que las dependientes de la bradicardia del reposo ó del sueño, sobretodo si además se acompañan de trastornos de la repolarización de carácter isquémico. d.-Relación con la terapia. Debemos tener siempre, que casi todas las drogas antiarrítmicas, y otras sin efecto cardioactivo primario (derivados tricíclicos, fenotiacinas, prenilamina etc.) pueden mostrar efectos proarrítmicos no dosis dependientes, ocasionalmente muy graves Por lo cual, la anamnesis terapeútica es básica a la hora de valorar las causas de la actividad ectópica ventricular. e.- Sintomatología. Arritmias muy graves y de muy alta densidad pueden pasar totalmente desapercibidas, y por el contrario arritmias ventriculares de escasa relevancia pueden condicionar una sintomatología francamente incómoda para el paciente (palpitaciones). La elección del tratamiento quedará determinado, no sólo por la propia gravedad de la arritmia sino además por la sintomatología. Las arritmias graves si además son sintomáticas (síncope ó presíncope) requieren una intervención médica inmediata MECANISMOS DE PRODUCCION DE LAS ARRITMIAS VENTRICULARES Las arritmias ventriculares desde un punto de vista electrogenético son procesos complejos, y desenmascarar sus mecanismos íntimos de desarrollo es en ocasiones difícil. Clasificarlas por tanto, puede transformarse en una tarea complicada. Desde hace años, la clasificación electrofisiológica mas aceptada, y la vez mas criticada, fué la propuesta por Hoffmann que divide los mecanismos de producción de arritmias en: • • • Trastornos de la conducción del impulso, fenómeno de reentrada Trastornos del automatismo Trastornos mixtos Fenómeno de reentrada. Los límites de esta obra no aconsejan la profundización en el estudio de la arritmogénesis, pero trataremos de resumirlos de manera muy breve: Un trastorno de la conducción del impulso se explica fácilmente por el mecanismo conocido como fenómeno de reentrada, y al que se considera responsable de la mayoría de las arritmias.Las condiciones necesarias para que se produzca la reentrada son: • • • • Bloqueo unidireccional de un impulso en una de las vías. Derivación de este impulso hacia otra vía permeable. Excitación retardada por debajo del punto de bloqueo. Reexcitación retrógrada por encima del punto de bloqueo. En cualquier punto del sistema de excito-conducción puede producirse el fenómeno de reentrada, y por tanto ser punto de origen y entretenimiento de una arritmia. Trastornos del automatismo. En condiciones normales ni el tejido auricular ni ventricular son capaces de generar impulsos intrínsecos. No obstante bajo la acción de determinados procesos (hipopotasemia, intoxicación por digital ó quinidina, isquemia etc.) cualquier punto del sistema puede activarse generando un potencial de acción de origen ectópico que induzca una despolarización espontánea prematura, es decir un extrasístole. Conviene señalar que el mecanismo que pone en marcha una arritmia no es siempre el que lo mantiene, y así; una arritmia puede desencadenarse por la excitación de un foco automático, y mantenerse por un mecanismo reentrante en circuito. Trastornos mixtos. En ocasiones, tanto un mecanismo de reentrada como una hiperactividad de un foco automático pueden coexistir, alternándose en la génesis y mantenimiento de una arritmia ventricular. TAQUICARDIA VENTRICULAR La secuencia ininterrumpida de 3 o mas EV es conceptuada como taquicardia ventricular (TV). Debemos matizar no obstante que bajo esta denominación se agrupan una serie de arritmias cuyas características clínicas y electrofisiológicas las diferencian claramente entre ellas. Así podemos clasificarlas por: 1.- DURACION: a.) En salvas 4-10 complejos b.) No sostenidas ( menos de 30 segundos) c.) Sostenidas (más de 30 segundos) 2.- FRECUENCIA: a.) Rápidas (más de 120 cxm) b.) Lentas (Entre 100 y 120 cxm) c.) Ritmos idioventriculares lentos (menos de 100 cxm.) 3.- MORFOLOGIA: a.) Unidireccional (monomorfa) b.) Bidireccional (Doble morfología alternativamente en 180º). con AQRS opuestos c.) En "torsades de pointe" (Cambios bruscos del AQRS desde un sentido positivo a otro negativo) 4.- PARASISTOLICA: Por foco parasistólico. CARACTERISTICAS CLINICAS DE LA TV : Suelen ser de comienzo y fin brusco y por lo general de breve duración. Cuando se analizan en ECG de Holter la mayoría de los episodios se limitan a salvas entre 3 y 12 complejos a una frecuencia variable entre 120 y 180 c/m. Las TV sostenidas son típicas de cardiopatías severas, del tipo de la miocardiopatía hipertrófica, congestiva, coronariopatías, valvulopatías evolucionadas, insuficiencia cardiaca congestiva etc. Si la TV es prolongada, sobreviene pronto el deterioro hemodinámico por las siguientes razones: • • • • • • • • Aumento de la presión telediastólica del V.I. Aumento de la presión pulmonar Producción de congestión pulmonar severa (edema pulmonar agudo). Caída brusca de la presión arterial sistémica Disminución del llenado coronario Agravamiento de la isquemia miocárdica Aparición de síntomas de colapso circulatorio y shock. Electrodegeneración en fibrilación ventricular. La taquicardia ventricular lenta (inferior a 120 cxm) suele ser clínicamente mejor tolerada , aunque en ocasiones una TV lenta, puede transformarse en rápida por "calentamiento progresivo" del foco ectópico e inducir condiciones clínicas similares a las de la TV rápida (TV lenta inestable). Sus características fundamentales son: • • • • Frecuencia entre 80 y 120 cxm Ritmo regular Disociación A-V Esporádicas capturas sinusales. La taquicardia ventricular en "torsades de pointe" )es una arritmia compleja y de características clínicas muy severas. Se caracteriza por salvas paroxísticas repetitivas de complejos extrasistólicos rápidos (180-300 cxm) con cambios bruscos e irregulares del AQRS. Son frecuentes en la intoxicación por drogas del tipo de los antiarrítmicos del grupo I y por digital, y a menudo se observan en la isquemia aguda y en los síndromes que alargan el QT (Romano-Ward y Jerwell-Lange-Nielsen). Alteran severamente el estado hemodinámico y a menudo provocan parada circulatoria por electrotransformación en fibrilación ventricular. Sus rasgos electrocardiográficos mas sobresalientes son: • • • • • • • Inversión periódica del AQRS QT prolongado en el trazado de base Autolimitación y recurrencia Frecuencia elevada (180-300 cxm) Ritmicidad a menudo irregular El extrasístole inductor suele tener un acoplamiento tardío. Grave deterioro hemodinámico. Causas que favorecen el desarrollo de la TV en "torsades de pointe": • • • • • • • • Alargamientos del QT (Romano-Ward y Jerwell-Lange- Nielsen) Hipopotasemia, hipercalcemia e hipomagnesemia Intoxicación digitálica Intoxicación por quinidina (síncope quinidínico) Isquemia aguda. Antidepresivos tricíclicos. Fenotiacinas y prenilamina Intoxicación por antiarrítmicos del grupo I. Con frecuencia distinguir un ritmo ventricular primario de uno supraventricular aberrado no es fácil. En el siguiente cuadro señalamos las características electrocardiográficas más comunes que distinguen a unos de otros: CARACTERISTICAS DIFERENCIALES VENTRICULAR SUPRAVENTRICULAR ABERRADO Onda P ausente Onda P a menudo presente Morfología monofásica en V Morfología trifásica en V1 Acoplamiento variable Acoplamiento fijo Onda r inicial en V1 Onda q inicial en V1 QRS (<0.14 seg.) QRS (>0.14 seg.) Interpolación Pausa compensadora Características electrocardiográficas diferenciales mas comunes entre un verdadero extrasístole ventricular y un supraventricular conducido con aberrancia intraventricular FIBRILACION VENTRICULAR La fibrilación ventricular (FV) es la forma mas grave (por lo general mortal) de todas las arritmias cardíacas y la que requiere intervención médica inmediata por medio de una descarga eléctrica transtorácica con corriente continua entre 200 y 40 julios. Desde un punto de vista electrofisológico, el frente de onda de despolarización común a todo ritmo desaparece, dando paso a un caos asincrónico caracterizado por ondas irregulares de bajo voltaje a muy alta frecuencia, incapaces de provocar una contracción sistólica eficaz, y provocando por tanto parada circulatoria inmediata. Los mecanismos primarios inductores de FV básicamente son: a). POR EL ORIGEN: 1.- Por foco ectópico. 2.- Por reentrada. b). POR MECANISMOS: 1.- Desincronización ventricular. 2.- Excitabilidad deprimida/exaltada. 3.- Conductibilidad deprimida/exaltada. Aunque la fibrilación ventricular puede presentarse de manera abrupta, es bastante común que venga precedida de otras arritmias ventriculares severas del tipo de la taquicardia ventricular rápida sostenida ó del flúter ventricular (Figura 6.8). Desde un punto de vista electrofisiológico dos son las condiciones favorecedoras (aunque no las únicas ) para producir FV: • Incremento del período vulnerable • Disminución del umbral de excitabilidad FIGURA 6.8 - Episodio de flúter ventricular que se inicia en (A) y se rompe espontáneamente en (C) después de 182 segundos de duración. Obsérvese que la repolarización ventricular post-flúter en el primer canal (V5) es de caracter isquémico como consecuencia del trastorno de perfusión coronaria provocado por la arritmia sostenida. Las siguientes circunstancias favorecen a su vez el desarrollo de las anteriores condiciones, predisponiendo por tanto al desarrollo de TV: • • • • • • • • Trastornos electrolíticos (K+, Ca++. Mg) Acidosis metabólica Bradicardia extrema Hipotermia (Onda de Osborn) QT largo (congénito ó inducido) Isquemia aguda Intoxicación por fármacos (hipersensibilidad) Maniobras vagales inadecuadas Electrocardiográficamente podemos reconocer dos formas de FV; la de onda pequeña y la onda grande, respondiendo esta última mejor que aquella a las maniobras de resucitación CAPITULO VII. EL ELECTROCARDIOGRAMA EN LA ENFERMEDAD CORONARIA CONCEPTO DE ISQUEMIA, LESION Y NECROSIS MIOCARDICA En la enfermedad coronaria el ECG cobra una dimensión singular ya que junto al cuadro clínico de angina, y a la elevación de los enzimas miocárdicos (CPK, GOT, LDH) constituyen la tríada diagnóstica definitiva de infarto de miocardio. En muchas ocasiones, y como un estadio previo a la necrosis miocárdica, otras manifestaciones clínicas (angina) tienen su expresión electrocardiográfica que es necesario conocer en todo detalle. Por tanto, dominar bien todos los aspectos electrocardiográficos que acontecen en el entorno de la isquemia miocárdica, y saber diferenciarlos de otros que pueden simularla es una práctica clínica fundamental para todo médico. En la enfermedad coronaria podemos reconocer tres fases electrocardiográficas bien diferenciadas, que a su vez se corresponden con otros tres cuadros clínicos distintos entre sí, aunque casi siempre muy relacionados y además concatenados en su evolución cronológica. Estas tres fases son: • • • 1.- Isquemia 2.- Lesión 3.- Necrosis 1.- ISQUEMIA Por isquemia miocárdica entendemos un déficit transitorio en la perfusión del flujo sanguíneo coronario de forma que el miocardio afecto responde con manifestaciones de tipo bioquímico (alteraciones en la bomba de Na/K+) alteraciones de tipo metabólico (aeróbico/anaeróbico) de tipo hemodinámico (pérdida de la capacidad contráctil) de tipo clínico (angina), y finalmente de tipo electrocardiográfico (cambios en el ST-T) Modificaciones inducidas por la isquemia miocárdica: 1.- Bioquímicas (Bomba Na/K+) 2.- Metabólicas (Producción de lactato) 3.- Hemodinámicas (Pérdida capacidad contráctil) 4.- Clínicas (angina, disnea etc.) 5.- Electrocardiográficas (Cambios del ST-T) El hecho electrofisiológico fundamental de la isquemia es una alteración básica en la duración y la amplitud del potencial de acción transmembrana (PAT). Si recordamos el capítulo I de este manual, el PAT depende de la activación de todas las células que componen las tres capas del corazón (epicardio, miocardio y endocardio). En la fase mas precoz de la isquemia el PAT se acorta ligeramente en relación al PAT de una célula bien perfundida, lo que explicaría el primer hecho electrocardiográfico que encontramos en la isquemia aguda, es decir; un aumento de voltaje de la onda T con sus ramas simétricas y acuminadas. Posteriormente, y si la isquemia se mantiene, el PAT tiende a alargarse invirtiendo el vector de repolarización, apareciendo la característica onda T invertida en el ECG. Es importante señalar en este momento que la expresión gráfica de la repolarización ventricular (ST-T) es consecuencia de una alteración del PAT como ya ha quedado dicho, pero que éste a su vez puede verse alterado por otras situaciones clínicas (miocarditis, acción de ciertas drogas, sobrecargas hemodinámicas etc.) por lo que un diagnóstico diferencial entre los distintos procesos que pueden alterar el PAT y consecuentemente la onda T es fundamental. Por tanto, no siempre una alteración de la onda T incluso de aspecto isquémico, es consecuencia de la isquemia misma. Desde un punto de vista anatómico es obligado recordar que la perfusión coronaria se efectúa desde epicardio a endocardio, es decir; los vasos coronarios principales tienen un primer recorrido epicárdico para posteriormente profundizar en el tejido miocárdico hasta alcanzar el subendocardio. Además, desde un punto de vista fisiopatológico es interesante recordar también, que la isquemia puede ser consecuencia de una obstrucción al flujo (estenosis coronaria) ó de un incremento de la demanda miocárdica de oxígeno por parte del miocardio. Esto trae varias consecuencias inmediatas: Primero que la isquemia puede ser epicárdica, subendocárdica ó transmural, y en segundo lugar que una perfusión coronaria adecuada en situación de reposo, puede volverse insuficiente al esfuerzo. Localización de la isquemia: 1.- Subepicárdica 2.- Subendocárdica 3.- Transmural Causas de isquemia: 1.- Por disminución del aporte (estenosis coronaria) 2.- Por aumento de la demanda (taquicardia) Modos de isquemia 1.- De reposo: a.) Típica, b.) Vasoespástica (Prinzmetal) 2.- De esfuerzo El ECG EN LA ISQUEMIA Dependiendo del tipo y localización de la isquemia la morfología del vector de repolarización (onda T) adquirirá diferente morfología. En las imágenes contenidas en la (figuras 7.1 y 7.2) pueden observarse los distintos comportamientos de la repolarización ventricular: FIGURA 7.1.- Desde (A) hasta (F) se muestran esquemas de las posibles alteraciones del ST-T que pueden ser comúnmente observadas en el ECG de superficie. FIGURA 7.2.- Desde (G) hasta (L) se muestran esquemas de las posibles alteraciones del ST-T que pueden ser comúnmente observadas en el ECG de superficie. 1.- Isquemia subendocárdica: Si sólo está afectado el subendocardio el PAT se alargará únicamente a ese nivel y por tanto su duración será mas larga que el PAT del resto del miocardio. La consecuencia es un vector de repolarización que "huye" de la zona isquémica, resultando una onda T acuminada y de ramas simétricas, que será particularmente evidente en aquellas zonas en donde se genera la isquemia. Es raro observar en su forma crónica la onda de isquemia subendocárdica, ya que habitualmente suele estar presente en los estadíos iniciales de la isquemia aguda (especialmente en la fase hiperaguda del infarto de miocardio), y en los estadíos igualmente precoces de la angina vasoespástica de Prinzmetal , pero sí que puede ser observada en otras situaciones clínicas. Veamos: a.) b.) c.) d.) e.) f.) Sobrecarga diastólica del ventrículo izquierdo. Algunos bloqueos intraventriculares (derechos). Hiperpotasemia. Vagotonía. Intoxicaciones (drogas, alcohol etc.). Coma cerebral. 2.- Isquemia subepicárdica: Decir que el subepicardio está isquémico significa decir que la isquemia es transmural ya que como hemos dicho la perfusión coronaria se efectúa desde epicardio a endocardio, por tanto; el PAT estará globalmente alargado, y la consecuencia inmediata en el ECG será una onda T invertida de ramas asimétricas, cuya negatividad será proporcional al grado de isquemia . Clínicamente puede ser observada en la isquemia crónica independientemente de su estadío (I-IV) con antecedentes previos de infarto de miocardio ó sin ellos. Suele ser muy persistentemente negativa en el infarto de miocardio subendocárdico ó no transmural (sin onda Q), y suele incrementar su voltaje negativo durante el test máximo de esfuerzo ó en el ECG de Holter frente a determinados tipos de stres (físico, psíquico y sexual). Al igual que la onda T de la isquemia subendocárdica, la de isquemia subepicárdica puede ser observada en otras situaciones clínicas no precisamente isquémicas: Situaciones que invierten la onda T a.) b.) c.) d.) e.) f.) Miocarditis y miocardiopatías. Sobrecarga sistólica de ventrículo izquierdo. Determinadas cardiopatías congénitas. Alcoholismo. Pericarditis aguda y crónica Inducida por taquicardia. g.) Acción de algunas drogas (digital, quinidina, etc) 2. LESION Si la isquemia miocárdica es mas severa y sobretodo persistente las alteraciones metabólicas y bioquímicas que ocurren el miocardio alteran mas profundamente el PAT, el cual desde un punto de vista electrofisiológico queda condicionado por : a.) Alargamiento de la fase 0 (ascenso lento) b.) Duración acortada c.) Amplitud reducida. La zona isquémicamente afectada tarda en despolarizarse, de modo que su entorno queda cargado de un exceso de iones positivos creándose diferencias ostensibles en el PAT entre zonas vecinas. Al igual que con la isquemia, la corriente de lesión puede afectar sólo al subendocardio ó al subepicardio lo que equivale decir a toda la masa miocárdica: Si la zona lesionada se encuentra en el epicardio se crea un vector que se dirige hacia la zona lesionada, es decir, la cabeza del vector se orienta hacia la superficie, un electrodo que esté registrando esta zona en la superficie corporal inscribe ondas con elevaciones positivas (mas de 2 mm) representando un ST supradesnivelado y convexo, también reconocido como "onda en lomo de delfín" . La imagen típica de lesión subepicárdica (supradesnivel convexo del ST) suele ser característica aunque no patognomónica de la fase aguda del infarto de miocardio, ya que otras situaciones clínicas como el síndrome intermedio, y sobretodo la angina vasoespástica (variante de Prinzmetal) se acompañan de este tipo de alteración electrocardiográfica. Si la lesión es subendocárdica la despolarización en la zona afectada queda igualmente retrasada, haciéndose negativa primero desde un punto de vista eléctrico la zona epicárdica (despolarización). La zona afectada todavía permanece con cargas positivas creándose una diferencia de potencial eléctrico cuyo vector dirige su cabeza hacia el endocardio y la cola hacia la superficie. El electrodo de superficie que esté registrando la corriente de lesión, inscribe un desnivel negativo del segmento ST, cuya pendiente puede ser ascendente descendente ó quedar rectificado. La lesión subendocárdica (infradesnivel del ST) es el elemento de referencia común para evaluar respuestas isquémicas ó no al test máximo de esfuerzo (ergometría). Para que ello adquiera carácter concluyente de isquemia provocada, el ST medido a 80 mseg del punto J debe estar infradesnivelado al menos mas de 1 milímetro, acompañándose muy frecuentemente de inversión de la onda T (figura 7.3). Un infradesnivel del ST de mas de 1 mm adquiere también un gran valor en el ECG de Holter, cuando se pretende observar el comportamiento de la isquemia miocárdica, particularmente la no sintomática (silente) durante un período de monitorización de 24 horas (figura 7.4) FIGURA 7.3 - Acusado infradesnivel del ST con T invertida durante un test máximo de esfuerzo en un paciente con cardiopatía coronaria severa. En V4 el infradesnivel sobrepasa los 4 mm. FIGURA 7.4- ECG de Holter de un paciente coronario. En el trazado superior a una FC de 60 cxm existe una ligera anomalía en el ST. En el trazado inferior un aumento de la FC a 100 cxm induce cambios severos en la repolarización descendiendo el ST 3 mm. Algunas situaciones clínicas no primariamente isquémicas pueden acompañarse de modificaciones del ECG del tipo de la lesión subepicárdica y subendocárdica: Situaciones no isquémicas que supradesnivelan el ST • • • • • • Pericarditis aguda. Tras cardioversión eléctrica. Vagotonía intensa Algunos tumores cardíacos Traumatismos torácicos Bradicardia Situaciones no isquémicas que infradesnivelan el ST • • • • • • • • Intoxicación e impregnación digitálica Hipopotasemia Prolapso valvular mitral Algunos procesos digestivos (colecistitis aguda y pancreatitis). Embolismo pulmonar Taquicardia Bloqueos de rama Variante de la normalidad 3.- NECROSIS: En las dos situaciones anteriores (isquemia y lesión) la interrupción al flujo es temporal y reversible, y por tanto las células miocárdicas tienen capacidad para recuperar su PAT. Pero si el flujo coronario queda permanentemente interrumpido como ocurre en la oclusión trombótica coronaria que ocupa toda la luz de un vaso, todo el territorio miocárdico dependiente de ese vaso quedará exangüe y sus células por tanto, sufrirán un irreversible proceso de necrosis, que será en su evolución sustituido por tejido fibroso no eléctricamente activable. El hecho electrofisiológico fundamental en la necrosis miocárdica radica en la incapacidad que tienen las células necróticas para producir ningún tipo de actividad eléctrica, por lo que no se producirá PAT. Como más adelante veremos, la expresión electrocardiográfica genuina de este hecho es la presencia de una onda Q en el ECG en aquellas derivaciones que exploran el sector miocárdico que ha sufrido el proceso de necrosis. Veamos algunos aspectos relativos a la onda Q patológica: Onda Q patológica La onda q normal expresa habitualmente la actividad eléctrica del septo interventricular ( 1º vector de despolarización ventricular) siendo fácilmente reconocible en D1, D3, V4, V5 y V6. Su duración no debería sobrepasar más de 0,04 segundos (un cuadrito del papel milimetrado ) ni un 1mm (otro cuadrito) de voltaje (profundidad). Superadas estas medidas y si la onda R es de escasa amplitud (voltaje) puede sospecharse la presencia de una Q patológica. De acuerdo con Bayés de Luna, analizaremos en cada una de las 12 derivaciones convencionales la onda Q patológica: En D1 y D2 la onda Q es patológica cuando tiene una duración igual o mayor de 0,04 segundos y es mayor o igual a 2mm de profundidad o la relación Q/R es superior al 25%. En D3 la onda Q es patológica si es ancha (mayor de 0,04 segundos) y profunda y se acompaña de Q anormal en D2 y aVF. Si la onda Q solo en D3 es ancha y más profunda de 6mm (6 cuadritos) suele ser patológica, incluso en ausencia de Q patológica en D2 y aVF. Es frecuente observar Q aislada no patológica en D3 en personas obesas. El ciclo respiratorio y sobretodo las inspiraciones profundas pueden modificar su morfología En aVR es normal observar complejos del tipo QR ó Qr ó rS pero en los que la onda r no debe pasar de 1mm. Si fuese mayor de ese valor (1mm) debería descartarse hipertrofia septal o infarto inferior. En aVL es patológica si mide más de 0,04 segundos y más de 2mm de profundidad o mayor del 25% de la R. En aVF es patológica si mide más de los valores normales de la onda q. En las demás derivaciones debe cumplir los criterios de la normalidad citados anteriormente. Desde un punto de vista electrofisiológico, la presencia de la onda Q se explicaría según Wilson, por un "efecto ventana". En efecto; si el tejido examinado es inactivable, el electrodo explorador "atravesaría" la zona miocárdica necrosada explorando la cavidad ventricular desde su interior como si se tratase de un registro intracavitario. Al ser centrífugas las fuerzas eléctricas de despolarización ventricular, el primer gran vector captado se alejaría del electrodo explorador, siendo el resultado la presencia de una onda Q ancha y profunda. LOCALIZACIÓN TOPOGRÁFICA DEL INFARTO DE MIOCARDIO Ya sabemos que el ECG convencional se compone de 12 derivaciones, 6 de ellas denominadas standards, subdivididas en dos grupos; las bipolares (D1, D2 y D3) y las monopolares de miembros (aVR, aVL y AVF) y otras seis derivaciones torácicas, denominadas precordiales y que se catalogan desde V1 a V6. Agrupadas entre sí las derivaciones electrocardiográficas exploran zonas miocárdicas bien definidas, así; D1 y aVL recogen potenciales de la zona lateral alta del V1, D2, D3 y aVF exploran la cara inferior ó diafragmática. V1 recoge la actividad del tercio superior del septo. V2 y V3 la del septo inferior y la masa paraseptal derecha baja. V4 explora el ápex, mientras que en fin V5 y V6 recogen potenciales eléctricos correspondientes a la pared libre baja de la cara ventricular lateral. Conociendo estos datos, nos resultara fácil la lectura topográfica de un ECG, lo que cobra particular interés cuando se quiera determinar la zona y la extensión de un infarto de miocardio. En la Figura 7.5 se muestran un ejemplo de localizaciones del infarto de miocardio en sus estadíos agudo y crónico. FIGURA 7.5 - Infarto de miocardio anterolateral (Q de V1 a V4 con escasa progresión de R en V5 y V6) de mas de 3 meses de evolución. La persistencia del supradesnivel del ST de V1 a V5 sugiere la presencia de aneurisma ventricular postinfarto. EXPLORACION CORONARIA TOPOGRAFICA DEL CORAZON Y Derivaciones Zona miocárdica D1 y aVL D2, D3, aVF V1 Lateral alta Circunfleja Inferior Derecha/Circ. 1/3 sup. septo Descendente ant. 1/3 inf. septo Descendente ant. Apex Descendente ant Lateral baja Descendente ant. V2 y V3 V4 V5 y V6 SU RELACION Coronaria Los procesos oclusivos de las arterias coronarias determinan la zona del infarto correspondiente a cada una de ellas. La obstrucción o el espasmo prolongado de la arteria coronaria descendente anterior o de sus ramas producen alteraciones electrocardiográficas en la pared anterior del ventrículo izquierdo. Si la arteria obstruida es la coronaria circunfleja, por lo general se produce necrosis en la zona antero-lateral del ventrículo izquierdo. En el ECG encontramos ondas Q patológicas en DI, aVL, V5 y V6 con ondas T negativas. Si la arteria obstruida es la coronaria derecha, la zona del infarto por lo general, es la cara inferior. La alteración electrocardiográfica son ondas Q patológicas en D2, D3 y aVF. Si la coronaria ocluida es la circunfleja distal o la descendente posterior, la zona infartada es la cara posterior del ventrículo izquierdo. Las alteraciones electrocardiográficas son especulares, es decir, se observa una onda R alta insólita con onda T positiva en V1 y V2. LOCALIZACION TOPOGRAFICA DEL INFARTO SEGUN EL ECG Onda Q Infarto D1-AVL Lateral alto D2, D3, aVF Inferior V1 Septal estricto V1-V3 Antero-septal V4-V6 Lateral bajo V1-V6 Antero-lateral V1-V6, D1 y aVL Anterior extenso Onda R > que S (V1) Posterior estricto D1, D2 aVF y R > S Póstero-inferior (V1) D1, D2, aVF V3R y Posible de ventr. der. V4R Analizaremos a continuación algunos aspectos particulares del ECG de la necrosis miocárdica: Infarto sin onda Q Si la oclusión permanente al flujo sólo abarca el subendocardio, quedando electroactivo el resto del miocardio, no se producirá el "efecto ventana" y por tanto no existirá onda Q (infarto subendocárdico). Electrocardiográficamente será sospechado por la presencia de ondas T negativas muy profundas y persistentes junto a antecedentes clínicos de angina prolongada y modificaciones del cuadro enzimático. De la misma manera que si la necrosis en este caso sólo abarca el subendocardio, puede por la mismas razones, quedar limitada al subepicardio (infarto subepicárdico) ó al espesor interno de la pared ventricular (infarto intramural). Su representación en el ECG es prácticamente la misma para los tres casos. Infarto de ventrículo derecho No es frecuente encontrar infartos aislados del ventrículo derecho. Por lo común se asocia al infarto del ventrículo izquierdo. La irrigación del ventrículo derecho procede de la arteria descendente posterior, rama de la coronaria derecha que irriga la pared posterior del VD y en muchos casos la pared posterior y diafragmática del ventrículo izquierdo. La pared libre ventricular derecha, menos su borde anterior, se nutre de la coronaria derecha. El diagnóstico electrocardiográfico del infarto del VD es sugerido cuando encontramos elevación del ST (mayor de 1mm), colocando el electrodo en el 5º espacio intercostal derecho, y en muchas situaciones en las que ante la presencia de un infarto inferior (onda Q en D2, D3 y aVF) existen condiciones clínicas que lo sugieren. Para Enhard y colaboradores, las anomalías en precordiales derechas (V3R, V4R, y V5R) indica una propagación del infarto diafragmático izquierdo. Desde un punto de vista clínico y hemodinámico, el diagnóstico se sospechará fuertemente cuando ante un cuadro general de infarto de cara inferior existan signos de insuficiencia ventricular derecha, en especial un aumento significativo de la presión en la aurícula derecha EVOLUCION DEL INFARTO DE MIOCARDIO El infarto de miocardio es un proceso patológico que en sus estadíos iniciales cobra un extraordinario dinamismo, de forma que de igual manera que cambian las circunstancias clínicas, cambia igualmente la morfología del ECG. Conocer bien estos cambios supone conocer igualmente bien la buena ó mala evolución del propio infarto. En la necrosis miocárdica establecida, los cambios anatomopatológicos comienzan a instaurarse después de unas 6 horas del inicio del proceso, y pueden llegar a tardar hasta varias semanas para completar todas las modificaciones que acaban con la cicatrización de la zona afectada (remoldeado ventricular). A estos cambios estructurales acompañan otros de tipo electrocardiográfico que vamos a resumir CAMBIOS EVOLUTIVOS DEL ECG EN EL INFARTO DE MIOCARDIO Fase aguda Fase crónica Supradesnivel ST Nivelación del ST (*) Onda T acuminada Onda T invertida Esbozo de ondas Q Ondas Q establecidas Arritmias Estabilidad eléctrica (*) La persistencia de un segmento ST elevado en la fase crónica del infarto de miocardio sugiere presencia de aneurisma ventricular DIAGNOSTICO DIFERENCIAL DEL INFARTO DE MIOCARDIO CON OTROS PROCESOS PATOLOGICOS Aunque los datos del ECG en las fases aguda y crónica del infarto miocárdico son muy fiables, otros procesos patológicos podrían no obstante, plantear dudas diagnósticas. Por tanto, el cuadro clínico, analítico y evolutivo, serán en algunas ocasiones absolutamente determinantes en la resolución de la duda diagnóstica. Entre las causas más comunes citaremos las siguientes: • • • • • • • • • Pericarditis aguda y crónica Miocarditis aguda Miocardiopatía hipertrófica obstructiva Algunas formas de Wolf-Parkinson-White Prolapso mitral hemodinámicamente grave Algunas formas de bloqueo intraventricular Tumores cardíacos. Intoxicación digitálica. Embolismo pulmonar agudo CAPITULO VIII. ELECTROCARDIOGRAMA EN LAS PATOLOGIAS MAS COMUNES VALVULOPATIAS ADQUIRIDAS ENFERMEDAD VALVULAR MITRAL 1.- Estenosis mitral: La alteración electrocardiogradica característica es la presencia de una onda P ancha y mellada (figura 8.1), más destacada en D2 con una deflexión negativa, amplia en V1 (P mítrale). En la estenosis mitral es común la fibrilación auricular, pero esta arritmia puede aparecer en cualquier condición asociada a crecimiento auricular izquierdo así como en el curso de cardiopatía coronaria o hipertensiva. Se ha señalado, por algunos autores, que las ondas de fibrilación suelen ser gruesas en la cardiopatía mitral reumática a diferencia de las ondas de fibrilación mas pequeñas en la cardiopatía coronaria, pero este dato se ve alterado por la utilización de digitálicos resultando por tanto de poco valor diagnóstico. Cuando en el proceso evolutivo de la enfermedad se desarrolla hipertensión pulmonar pueden existir patrones de hipertrofia ventricular derecha (desviación del eje del QRS hacia la derecha en el plano frontal). La presencia de crecimiento ventricular izquierdo nos hablará siempre de existencia de lesión asociada. Para concluir es necesario reseñar que el E.C.G. es una prueba poco sensible para el diagnóstico de la presencia y/o severidad de la estenosis mitral. FIGURA 8.1- Típica onda P "mítrale" bien visible en D2, D3, y aVF, con deflexión negativa lenta en V1 característica del crecimiento auricular izquierdo. Este tipo de onda P suele denominarse "prefibrilatoria".El ECG corresponde a un paciente con estenosis mitral pura. 2.- Insuficiencia mitral: a.-Crónica: Aproximadamente el 75% de los pacientes con insuficiencia mitral moderada/severa presentan fibrilación auricular lo que indicaría una significativa dilatación de la aurícula izquierda. En los casos más leves el E.C.G puede ser normal. En aquellos pacientes con ritmo sinusal apreciaremos signos de crecimiento auricular y ventricular izquierdo . Es frecuente en este tipo de cardiopatía la presencia de ondas T positivas y amplias en las precordiales V5 y V6 siempre que el paciente no esté sometido a tratamiento con digitálicos.Es excepcional apreciar signos de crecimiento biventricular o de ventrículo derecho, su presencia señalaría hipertensión pulmonar significativa. Además de la fibrilación auricular es frecuente encontrar otras arritmias. En el 60% de los pacientes en ritmo sinusal aparecen arritmias y paradas sinusales y extrasistolia ventricular y más raramente taquicardia ventricular. En la insuficiencia mitral secundaria a cardiopatía isquémica predominarán los signos electrocardiográficos secundarios a está última. b.) Aguda: El E.C.G suele ser normal o presentar alteraciones secundarias a la etiología principal: • • Infarto Agudo de Miocardio (Rotura músculos papilares) Endocardítis (Rotura de las valvas o de las cuerdas) 3.- Prolapso valvular mitral Frecuentemente nos encontraremos con E.C.G normales. Existe un mínimo número de pacientes sintomáticos o no, que presentan alteraciones inespecíficas del segmento ST (ligera depresión) y la onda T (inversión), así como un alargamiento del QT en las derivaciones que registran la cara inferior (DII, DIII y AVF). Estas alteraciones pueden exarcerbarse durante el ejercicio. Este grupo de pacientes presentan con mayor frecuencia trastornos del ritmo siendo las más frecuentes: • • Extrasistolia Ventricular (60%) Arritmia y paradas sinusales • Taquicardia auricular paroxística ENFERMEDAD VALVULAR AORTICA 1.- Estenosis aórtica: El Electrocardiograma es un método válido para evaluar la evolución de la estenosis aórtica.Los signos más característicos de la estenosis aórtica son aquellos secundarios a la hipertrofia ventricular izquierda y los signos de sobrecarga sistólica (figura 8.2). En casos avanzados es frecuente observar bloqueos aurículo ventriculares y de rama izquierda. No existen, habitualmente, alteraciones de la onda P. La presencia de signos de crecimiento auricular izquierdo o fibrilación auricular nos dirigen a pensar en valvulopatía mitral asociada. FIGURA 8.2Hipertrofia ventricular izquierda por sobrecarga sistólica (ST deprimido con T invertida de V4 a V6) en paciente con estenosis aórtica severa en fibrilación auricular crónica. 2.- Insuficiencia aórtica: El registro electrocardiográfico en la insuficiencia aórtica presenta ciertas peculiaridades dependiendo de la etiología, estadío de la lesión y edad del paciente pudiendo encontrarnos desde E.C.G normales a trazados que reflejan la repercusión sobre el ventrículo izquierdo. En los casos más moderados ó de menor tiempo de evolución el E.C.G suele ser normal. En los más severos el trazado muestra signos de crecimiento ventricular izquierdo (ondas R altas en precordiales izquierdas y S profundas en derechas) y signos de sobrecarga diastólica (ondas T simétricas, altas y picudas en precordiales izquierdas). En las etapas más tardías aparece desviación del eje del QRS hacia la izquierda aplanamiento e incluso inversión de la onda T con infradesnivel del segmento ST. Es frecuente también la aparición de enlentecimiento de la conducción aurículo ventricular (PR largo) y de bloqueos ventriculares (bloqueo de rama izquierda) ENFERMEDAD TRICUSPIDEA 1.- Estenosis tricuspídea Generalmente la valvulopatía tricúspide aparece asociada a patología mitral o aórtica en cuyo caso predominarían las alteraciones de éstas últimas. La estenosis tricúspide pura es una valvulopatía muy rara aunque tiene una representación electrocardiográfica característica. Los hallazgos son los derivados de la sobrecarga auricular derecha representada por una onda P alta (más de 2,5 mm. en D2 y V1) en ausencia de signos de crecimiento ventricular derecho. A menudo la onda P puede mostrar morfología de doble punta. 3.- Insuficiencia tricuspídea: Lo más frecuente es la presencia de fibrilación auricular con signos de hipertrofia ventricular derecha ENFERMEDAD VALVULAR PULMONAR 1.- Estenosis pulmonar Los signos de crecimiento auricular derecho y patrón de crecimiento ventricular derecho son los más característicos de ésta valvulopatía. El eje QRS se desplaza a la derecha tanto más cuanto mayor es la presión intraventricular. Aparecen alteraciones de la onda T (negativa y profunda en precordiales derechas) que también serán más marcadas cuanto mayor sea el grado de lesión. 2.- Insuficiencia valvular pulmonar El E.C.G suele ser normal o presenta bloqueo incompleto de rama derecha PERICARDITIS a.) Pericarditis aguda En el curso de una pericarditis, las lesiones afectarán generalmente además del pericardio también al epimiocardio lo que se traduce, en el electrocardiograma, en alteraciones del segmento ST y de la onda T. Las alteraciones electrocardiográficas acompañan al 90% de los casos de pericarditis agudas y éstas presentan variaciones conforme evoluciona la enfermedad. En los casos más típicos se han descrito 4 fases: • 1ª FASE (Primeros días de evolución): Elevación difusa con concavidad superior del segmento ST que aparecerá prácticamente en todas las derivaciones • • • a excepción de aVR y V1. La elevación del segmento ST no suele superar los 5 mm.. En algunos casos se aprecia depresión del segmento PR. 2ª FASE: Transcurridos algunos días se normaliza tanto el segmento ST como el PR apareciendo aplanamiento de la onda T. 3ª FASE: Inversión de la onda T. 4ª FASE: Tras 8 ó 9 semanas, normalización total del E.C.G.. En los casos menos típicos podemos encontrarnos como único signo de la enfermedad el descenso del segmento PR. Entre el 15 y el 20% de los casos es posible detectar arritmias supraventriculares (taquicardia o bradicardia sinusal, taquicardia paroxística supraventricular, flúter y fibrilación auricular). La elevación del segmento ST de la pericarditis,en general, puede distinguirse de la corriente de lesión que aparece en el transcurso del infarto agudo de miocardio. El diagnóstico electrocardiográfico diferencial se realiza además de por la morfología del segmento ST, por la ausencia de ondas Q, así como, la ausencia de inversión de la onda T y la evolución posterior del E.C.G CARACTERISTICAS DIFERENCIALES ENTRE PERICARDITIS E INFARTO INFARTO MIOCARDIO PERICARDITIS Supradesnivel del concavidad superior ST de Supradesnivel del convexidad superior DE ST de Inversión de T tras normalización Inversión de T antes del ST normalización del ST de Ausencia de onda Q Ausencia de arritmias y bloqueos Presencia de onda Q Frecuente asociación de arritmias y bloqueos. Derrame pericárdico: Cuando existe acúmulo de líquido en el pericardio aparece bradicardia sinusal, disminución de voltaje de los complejos QRS y aplanamiento de la onda T. Taponamiento cardíaco: El signo más característico del taponamiento cardíaco es la alternancia eléctrica de la onda P, del complejo QRS y ocasionalmente de la onda T. Este fenómeno está producido por el movimiento pendular del corazón dentro del saco pericárdico. b.) Periarditis crónica Llamamos pericarditis crónica a la que presenta una evolución mayor de 6 meses.Encontraremos en el E.C.G. un complejo de bajo voltaje (figura 8.3) con aplanamiento o inversión de la onda T. Ocasionalmente se podrán apreciar ondas T de tipo mitral.Es muy frecuente la presencia de fibrilación auricular. FIGURA 8.3ECG correspondiente a una pericarditis crónica. Obsérvese el bajo voltaje de QRS en y las anomalías de la repolarización ventricular. MIOCARDITIS Las alteraciones eléctricas en la miocarditis suelen ser transitorias e inespecíficas . Aparecen trastornos en el conducción aurículo-ventricular (alargamiento del segmento PR) y alteraciones de la repolarización (aplanamiento de la onda T) junto con trastorno de conducción intraventricular (bloqueos de rama). Son frecuentes la presencia de extrasistolia auricular y ventricular MIOCARDIOPATIAS b.) Miocardiopatía dilatada: La miocardiopatía dilatada es la más común de las miocardiopatías. Las características predominantes son la cardiomegalia con dilatación de ambos ventrículos, alteración de la función sistólica y aumento de la masa miocárdica. El componente de dilatación es más importante que el hipertrófico.El E.C.G suele mostrar signos de crecimiento auricular izquierdo o biauricular con bloqueos completos o incompletos de rama izquierda y con menor frecuencia de rama derecha . La repolarización se encuentra también alterada pero de forma inespecífica con ondas T aplanadas y ligeros descensos del ST.La existencia, en algunos casos, de fibrosis ventricular puede explicar que ocasionalmente aparezcan ondas Q simulando necrosis miocárdica. Tiene una gran transcendencia tanto por la frecuencia de aparición como por su potencial gravedad la presencia de arritmias supraventriculares (fibrilación auricular, flúter, taquicardia paroxística supraventricular) y ventriculares (extrasistolia del tipo II, IV y V de la clasificación de Lown y taquicardia ventricular). Dentro de las miocardiopatías dilatadas la más común es la miocardiopatía alcohólica que suele cursar con fibrilación auricular y alteraciones inespecíficas de la repolarización ventricular. b.) Miocardiopatía restrictiva: Es la miocardiopatía menos frecuente. La afectación fibrótica del miocardio, produce una disminución de la "compliance" o distensibilidad del ventrículo. Debido a la infiltración fibrosa del miocardio el trazado electrocardiográfico presenta bajo voltaje generalizado, bloqueos de rama derecha e izquierda y alteraciones inespecíficas de la repolarización ventricular. Son frecuentes las arritmias supraventriculares (fibrilación auricular) y la enfermedad del nodo sinusal. c.) Miocardiopatía hipertrófica: Se caracteriza por el incremento de la masa muscular a nivel septal, de la pared libre e incluso afectando al ventrículo derecho. Aunque no haya alteraciones patológicas típicas el E.C.G. es casi siempre anormal incluso en los pacientes asintomáticos (figura 8.4). Los hallazgos que se repiten con mayor frecuencia son: patrón de hipertrofia ventricular izquierda; ondas Q anchas y profundas (similares a las del IAM) debido a la hipertrofia de tabique; presencia del bloqueo de rama izquierda, acortamiento del PR, arritmias ventriculares y supraventriculares. FIGURA 8.4- Miocardiopatía hipertrófica apical con incremento de voltaje en precordiales, bloqueo incompleto de rama izquierda y alteraciones típicas de la repolarización. TROMBOEMBOLISMO PULMONAR Presentan alteraciones en el E.C.G. más del 85% de los casos aunque éstas alteraciones son inespecíficas. Las más características son la inversión de la onda T en precordiales derechas, la dextrorrotación, la depresión del ST, el bloqueo de rama derecha. La taquicardia sinusal es especialmente frecuente en caso de embolia masiva o submasiva. En un reducido grupo de pacientes se pueden apreciar signos claros de crecimiento ventricular derecho con onda P pulmonar. Es importante reseñar que la presencia de un E.C.G. normal no excluye la posibilidad de una embolia de pulmón COR PULMONALE Las alteraciones reflejadas en el ECG del cor pulmonale crónico vienen determinadas por la acción que ejerce la hipertensión pulmonar sobre las cavidades derechas, siendo las más características las siguientes: • • Ondas P altas y picudas en II, III, y aVF y bifásica en V1. Signos de hipertrofia ventricular derecha. HIPERTENSION ARTERIAL Los cambio electrocardiográficos que aparecen en pacientes con hipertensión arterial se deben fundamentalmente a la repercusión de la hipertensión sobre el ventrículo izquierdo. En las fases iniciales de la enfermedad puede aparecer hipertrofia izquierda predominantemente septal apreciándose en el E.C.G una horizontalización del eje eléctrico. En fases más avanzadas el voltaje del complejo QRS aumenta, negativizandose las ondas T y presentando ligera depresión el segmento ST. Estos cambios tienden a normalizarse cuando mejora la hipertensión desde el punto de vista clínico, por tanto hay que hacer hincapié en que el E.C.G. guarda una buena correlación con la evolución de la enfermedad TIROTOXICOSIS Son las anomalías del ritmo y las alteraciones de la conducción lo más característico del electrocardiograma en el hipertiroidismo. Alteraciones del ritmo: • • • • Taquicardia sinusal (más frecuente en jóvenes). Fibrilación auricular (su incidencia aumenta con la edad). Flúter (es la arritmia menos frecuente). Extrasistolia supraventricular y ventricular. Alteraciones de conducción: • • Aurículo-ventriculares (bloqueo A-V de primer grado, y muy raramente de segundo y tercer grado). Ventriculares (el más frecuente es el de rama derecha). Alteraciones de la repolarización: • Aplanamiento de la onda T y en casos graves inversión de la onda T MIXEDEMA Los signos electrocardiográficos en el hipotiroidismo son bradicardia sinusal, bajo voltaje en todas las derivaciones (por mixedema del miocardio, derrame pericárdico y edema periférico) onda T aplanada o negativa, alargamiento del PR y QT. Estas alteraciones son reversibles con un adecuado tratamiento hormonal DIABETES Son de escaso relieve las modificaciones del E.C.G. en la diabetes. Estas se centran en desviación del eje eléctrico a la izquierda y alteraciones inespecíficas de la repolarización. En la cetoacidosis se pueden encontrar alteraciones secundarias a los trastornos electrolíticos, ondas T negativas y ligeras elevaciones del ST TRASTORNOS HIDROELECTROLITICOS A.-HIPERPOTASEMIA: La característica más destacable es ondas T altas, picudas, simétricas y de base estrecha especialmente de V2 a V5, que aparecen tras un descenso previo del ST. En algunos casos ensanchamiento del QRS principalmente a costa de la onda S. También podemos encontrar alargamientos del segmento PR (bloqueo aurículaventricular), arritmias y en casos graves pudiéndose llegar a parada ventricular. B.-HIPOPOTASEMIA: Es la presencia de onda U muy acentuada por encima de 0,1 mV con intervalo QT normal el hallazgo más frecuente junto con el aumento de la presencia de arritmias por mecanismos de reentrada (conducción lenta, bloque unidireccional), y aumento de focos ectópicos ventriculares. Con menor frecuencia podemos encontrar inversión de la onda T, aumento de voltaje en los complejos QRS. El intervalo QT puede estar falsamente prolongado como consecuencia de la fusión de las ondas T y U. C.-HIPOCALCEMIA: Alargamiento del ST y por tanto del QT. De forma excepcional bloqueo aurículo ventricular de primer grado o fibrilación auricular paroxística. D.-HIPERCALCEMIA: Acortamiento del ST y por tanto del QT. La onda T, frecuentemente, se inicia a partir de la rama descendente del QRS EFECTOS DE FARMACOS A.-DIGITAL A dosis terapéuticas producen un ligero descenso del ST en forma de cubeta con onda T aplanada . Alargamiento del PR y acortamiento del QT. Con la sobredosificación puede aparecer bloqueo aurícula-ventricular de primer o segundo grado, bradicardia, disociación A-V, fibrilación auricular, flúter y taquicardia auricular con bloqueo. A dosis tóxicas podremos encontrar bloqueo aurículo-ventricular completo, bigeminismo, extrasistolia multifocal, salvas extrasistólicas, fibrilación y flúters auriculares. B.-QUINIDINA La quinidina aminora la conducción del estímulo intraauricular e intraventricular y puede ocasionar a dosis normales las siguientes alteraciones: alargamiento del PR, ensanchamiento del QRS; ondas T en meseta, astilladas o negativas; alargamiento del QT y alteraciones del ritmo como taquicardia ventricular en "Torsades de pointe". C.-VERAPAMILO Bloqueo aurículo-ventricular. D.-DERIVADOS TRICICLICO Los antidepresivos tricíclicos a dosis terapéuticas producen aplanamiento de la onda T. A dosis tóxicas producen arritmias auriculares y ventriculares. E.-AMIODARONA A dosis terapéuticas alteraciones de la repolarización ventricular apreciándose ondas T bimodales o ligeramente aplanadas; alargamiento del QT y bloqueo A-V. F.-BETABLOQUEANTES Es la bradicardia sinusal el efecto más marcado del tratamiento betabloqueante. Puede aparecer bloqueo sinoauricular, enfermedad del nodo sinusal y bloqueo aurículoventricular. G.-LIDOCAINA La lidocaina puede producir enlentecimiento de la conducción intraventricular así como importantes alteraciones del automatismo cardíaco CAPITULO IX. INTERPRETACION SISTEMATICA DEL ECG INTRODUCCION Por su sencillez de obtención, bajo coste y sobre todo por su probada utilidad como complemento en el diagnóstico y evolución de una amplia gama de patologías, el ECG se ha convertido en un instrumento de uso común no sólo para el cardiólogo sino también para la mayoría de las especialidades médicas. Para evitar interpretaciones erróneas es necesario seguir una sistemática tanto en la recogida como en la interpretación del registro gráfico de todo ECG. RUTINA EN LA RECOGIDA DEL E.C.G. Es obvio disponer de un registro de buena calidad para una mejor aproximación diagnóstica. Para la correcta recogida de dicho registro se deben tener presentes los siguientes puntos: 1.- Colocación correcta de los electrodos de forma que la superficie de contacto sea lo mas amplia posible, interponiendo entre la piel y el electrodo una solución conductora. La piel debe ser frotada ligeramente con alcohol y rasurada allá donde el vello sea excesivo. 2.- Debe observarse la estabilidad de la línea base (figura 9.1). Si la línea base no es estable dificultará la interpretación de los cambios en el segmento ST e incluso podrá distorsionar la valoración de la onda T. FIGURA 9.1 - Perfecta estabilidad de la línea base. 3.- Deben evitarse las interferencias producidas por contracción del músculo esquelético, para ello el paciente deberá estar en reposo, relajado, y en una habitación en donde la temperatura sea agradable 8 (figura 9.2). La contracción muscular sostenida provoca irregularidades en el trazado que entorpecerá la valoración de las ondas de bajo voltaje, en particular P, q, r, s y U, e incluso podría modificar la morfología de las otras ondas. FIGURA 9.2 -Paciente en reposo en una cama lo suficientemente ancha, relajado y en un ambiente con temperatura adecuada. 4.- Se han de evitar las interferencias de corriente alterna. La corriente alterna produce ondas sinuosidades regulares a 50 ciclos/segundo que enmarcaran deflexiones de bajo voltaje. 5.- Debe comprobarse la señal de calibración y velocidad del papel . La calibración estándar (N) es la de 1mV=10mm. A veces, por estrategia diagnóstica es conveniente realizar registros 2N (1mV=20mm) para reducir ondas de gran calibre que puedan exceder los límites del propio papel de registro. La velocidad estándar es la de 25mm/seg. Siempre que esta velocidad se modifica para mejorar el diagnostico debe se señalado en el informe final. Observando la figura 9.1, podremos ver a la izquierda de los primeros complejos en D1, D2, y D3 una señal automática de calibración equivalente al estándar 6.- Identificar todos los datos del paciente, nombrar las derivaciones y fechar el registro. Por tanto, es absolutamente conveniente que antes de entrar en la interpretación del trazado se disponga de los siguientes datos: • • • • • • Edad y sexo. Ya vimos en el capítulo II como el patrón de normalidad varía dependiendo de la edad y el sexo, existiendo una gran diferencia entre un ECG normal de un niño y el de un adulto ó un anciano. Estatura, peso y constitución. Neumopatia asociada: El enfisema pulmonar, el derrame pleural, y la cirugía torácica pueden modificar patrones de voltaje y eje eléctrico. Medicación: Como ya hemos visto en el capítulo VIII muchos fármacos pueden modificar el trazado electrocardiográfico. Presión arterial. Antecedentes clínicos y sintomatología actual RUTINA EN LA INTERPRETACION Una vez obtenido un registro de buena calidad y estar correctamente documentado puede procederse a la interpretación del mismo siendo recomendable seguir los siguientes pasos: 1.- Visualización global del ECG y comprobación de la calidad del registro y verificar la estandarización del mismo. 2.- Determinar el ritmo. Si el ritmo no es sinusal (P ortotópica) debe observarse no sólo el origen del ritmo (atrial, yuncional, hisiano, ó ventricular) sino además verificar si es rítmico ó arrítmico. Para las arritmias supraventriculares las derivaciones D2, y V1 proporcionan la mejor referencia para su estudio. En la figura 9.1, el ritmo es sinusal (onda P positiva en D2, D3, y aVF isodifásica en V1) con morfología sugestiva de crecimiento auricular izquierdo (ver capítulo III) 3.- Determinación de la frecuencia cardíaca. Habitualmente se utilizan regletas de cálculo muy prácticas especialmente diseñadas para ello y de muy fácil manejo cuyo uso recomendamos al lector. No obstante determinar la frecuencia cardíaca es muy fácil conociendo algunos datos: si el papel discurre a 25mm/seg la división de 60 entre el valor del RR en segundos nos da el resultado: FC= 60 / R-R(seg) Atendiendo a la figura 9.1, vemos que la distancia entre los RR en la derivación D2 es de 0,70 segundos, por tanto: FC= 60 / 0,7= 86 complejos / minuto Si tenemos presente además que siempre suele existir una ligera arritmia sinusal, una exacta medición de la FC debería ser el resultado promediado de por lo menos 3 mediciones en otros 3 intervalos RR. Para valorar la distancia entre el RR a 25 mm/seg., hay que contar con que las cuadrículas mas pequeñas del papel de registro enmarcadas por las líneas finas distan entre sí 0.04 seg, y la cuadrícula entre líneas mas gruesas 0,20 seg (figura 9.1). Si el ritmo no es sinoauricular es necesario determinar las frecuencias auricular y ventricular. 4.- Medición de ondas y segmentos: Por lo general éstas se obtienen de las derivaciones estándar. a.) Onda P: Bajo voltaje y aspecto redondeado en D2, D3, aVF, y de V4 a V6. Isodifásico en V1. Su voltaje máximo no debería exceder 2,5 mm y su anchura inferior a 0,12 seg. b.) Intervalo PR: Debe ser isoeléctrico y medir entre 0,12 y 0,22 seg. Complejo QRS: Su morfología normal es muy variable dependiendo del paciente y la derivación en que se analice. No debe superar en precordiales los límites de voltaje establecidos para criterio de hipertrofia ventricular y su anchura variará entre 0,06 y 0,08 seg. Recordemos que el eje debe situarse entre 0 y 90º y que la anchura de la onda q en D1, aVL, V5 y V6 no debe superar los 0,04 seg. d.) Segmento ST: Debe ser isoeléctrico aunque modificaciones del tipo del descenso del punto J con ascenso rápido del ST con duración inferior a 0,08 seg son comunes durante la taquicardia sin que esto presuponga patología. No obstante una depresión del segmento ST como muestra la figura 9.1 en D2, D3, aVF y V6, sugieren trastornos de tipo coronario, sobrecarga sistólica ventricular, ó incluso pueden ser debidos a trastornos electrolíticos a la acción de determinadas drogas. e.) Onda T Debería ser en D1, aVL, D2, aVF y precordiales izquierdas, positiva y de ramas asimétricas.Aplanamiento de la onda T en estas derivaciones, en personas obesas, ancianos o durante la taquicardia no presuponen patología. f.) Onda U: De ser visible, su mejor identificación se hace en precordiales V4 y V5. Su significado es impreciso. 5.- Estudio de las derivaciones en el plano frontal (D1, D2, D3. aVR, aVL, aVF): Determinación del eje eléctrico del QRS y estudio morfológico de las distintas ondas. 6.- Estudio de las derivaciones precordiales: Determinación de transición y estudio morfológico de las distintas ondas. Una vez realizadas estas fases se podrá llegar a distintos tipos de conclusiones: • • • ECG normal. ECG sin anomalías significativas: Esta valoración resuelve una situación de compromiso para aquellos ECG que sin ser estrictamente normales tampoco presentan anomalías francamente patológicas. Deben enumerarse no obstante, todas las pequeñas alteraciones que presente el trazado. ECG anormal. Debe indicarse si es: a)- Característico de...(Se debe señalar entidad nosológica) b)- Compatible con...(Señalar condición patológica) Para concluir debemos recordar que el electrocardiograma debe ser interpretado, no de forma aislada, sino dentro de la historia clínica del paciente. Fuera de este contexto puede inducir a graves errores diagnósticos. Además cuando nos enfrentemos a una posible patología coronaria, hay que tener siempre presente que un ECG basal normal no excluye patología coronaria, mientras que si es anormal la aproximación al diagnóstico puede llegar a ser determinante PASOS GUIA DE INTERPRETACION DIAGNOSTICA DE UN ECG CLINICOS ELECTROCARDIOGRAFICOS Edad y sexo Ritmo y frecuencia cardíaca Peso y altura Ejes eléctricos Presión arterial Onda P y segmento PR Otras Complejo QRS enfermedades Medicación Segmento ST y onda T Patología actual Onda U CAPITULO X. EQUIPOS Y SISTEMAS DE ANALISIS ELECTROCARDIOGRAFICO INTRODUCCION En los capítulos anteriores hemos ido exponiendo el comportamiento del ECG en reposo, aunque en algunas ocasiones hemos hecho referencia a otras formas de registro electrocardiográfico, como el ECG de esfuerzo o ergometría, el ECG dinámico o Holter, y el ECG transmitido por vía telefónica (ECG transtelefónico), a los que en este capítulo nos vamos a referir. ELECTROCARDIOGRAMA DE ESFUERZO El ECG de esfuerzo constituye un método no invasivo de exploración cardíaca, cuya indicación principal es la valoración de la cardiopatía isquémica, basándose en el estudio de los cambios en el ECG, parámetros hemodinámicos, duración del ejercicio y capacidad aeróbica (máximo consumo de oxígeno). En la mayoría de centros especializados, se utiliza en la actualidad la bicicleta ergométrica y la cinta sin fin (treadmill), siendo el test de Master (subir y bajar uno o dos escalones ) historia del ECG de esfuerzo. INDICACIONES DEL ECG DE ESFUERZO. 1. En individuos supuestamente sanos. • Prueba diagnóstica del dolor toráxico atípico. • Alteraciones del ECG sospechosas de isquemia. • Sujetos con factores de riesgo coronario. • Estudios de arritmias • Estudio de la capacidad funcional ( para el análisis del nivel de entrenamiento en deportistas, medicina laboral, seguros de vida etc.) Estudios de profesionales con responsabilidad a terceros (pilotos, conductores de trenes y similares). 2. En pacientes con cardiopatías isquémica. • Configuración diagnóstica • Valoración funcional (umbral de angina) • Aproximación pronóstica • Determinación de la necesidad de otras pruebas • Valoración del tratamiento médico y/o quirúrgico • Valoración tanto tardía como precoz del paciente con antecedentes de infarto de miocardio, para aproximación pronóstica, conocimiento de su capacidad funcional, laboral (grado de invalidez), social, diagnóstico de isquemia indicaciones del tratamiento médico y/o quirúrgico y para prescripción de programas de rehabilitación 3. En otras cardiopatías: valoración funcional del tratamiento en, • • • • • • Pacientes portadores de valvulopatías Algunas cardiopatías congénitas En sujetos con hipertensión arterial Arritmias En algunas miocardiopatías En la insuficiencia cardíaca controlada CONTRAINDICACIONES DEL ECG DE ESFUERZO La experiencia de los últimos años hace que la lista de contraindicaciones sea cada vez más reducida. la resumiremos de la forma siguiente: 1- Contraindicaciones absolutas. • • • • • • • Infarto de miocardio en fase aguda (éste es el ejemplo más evidente de la evolución en las indicaciones y contraindicaciones de la ergonometría. En estos últimos años se efectúan pruebas de esfuerzo submáximas a partir de los 10-20 días del infarto, con finalidad pronóstica. Angor evolutivo Insuficiencia cardíaca no compensada Aneurisma disecante de la aorta Estenosis aórtica severa Enfermedad intercurrente grave: embolismo pulmonar y sistémico reciente, pericarditis aguda, miocarditis aguda Arritmias graves: taquicardia paroxística supraventricular, taquicardia ventricular, bloqueo auriculoventricular avanzado mal tolerado 2- Contraindicaciones relativas. • • • • • Angina de pecho inestable Bloqueo auriculoventricular de segundo o tercer grado adquirido Hiper tensión arterial Pacientes portadores de marcapasos ventriculares definitivos Insuficiencia cardíaca controlada En estas circunstancias se deberán extremar las precauciones, pero sin suspender por ello la ergometría. INTERPRETACION Un ECG de esfuerzo será positivo o negativo atendiendo a la comprobación de signos de isquemia en el ECG. La presencia de dolor, aunque sea típico, no es suficiente para definir la prueba como positiva, lo cual justifica la práctica de otras exploraciones complementarias como una prueba de esfuerzo con talio, o una ventrilocografía isotópica de esfuerzo para confirmar el diagnóstico ELECTROCARDIOGRAMA DE HOLTER En 1.961, el físico Norman Holter desarrollo esta técnica que permite el registro continuo del ECG en cinta magnética y actualmente en soporte sólido, para posterior mente proceder a su rápida interpretación. de esta forma se ha podido estudiar mejor la actividad eléctrica cardíaca en las distintas situaciones de la vida real. EQUIPO Para el registro y análisis por ECG, se emplean una serie de elementos: cables,electrodos, registradora, y analizador del ECG. El equipo electrónico necesario para desarrollar el ECG de Holter cumple la doble finalidad de servir de soporte para memorizar de forma permanente las 24 o 48 horas de registro electrocardiográfico y de analizar y extraer la información de interés clínico presente en el mismo, mostrándola con una presentación que ayuda al médico en su interpretación. Un sistema de ECG Holter estándar se compone de un registrador portátil en el que se recoge de forma contínua la señal electrocardiográfica, mientras que el paciente realiza su actividad normal, y de un equipo de reproducción y análisis con el que se estudia e interpreta más tarde el registro. El registrador es un sistema de registra en un cassette estándar o en un dispositivo de memoria sólida, la señal electrocardiográfica obtenida a través de unos electrodos fijados al pecho del paciente. Estos equipos están especialmente diseñados para ser llevados por el paciente sin molestias (figura 10.1). En un registro ECG de HOLTER existen dos tipos de información de interés para el médico. Por un lado está la presencia o no de ciertos eventos o arritmias, cuya existencia y naturaleza individual es de importancia esencial, para el diagnóstico, y por otro lado está la información estadística cuantitativa de la actividad cardíaca y de su correlación con la actividad física que desarrolló el paciente y que es fundamental para conocer la evolución de la patología y su respuesta al tratamiento establecido FIGURA 10.1- Equipo diseñado para ser llevado por el paciente sin molestias. Un hecho importante a tener en cuenta es que los registradores de los diferentes sistemas HOLTER no son compatibles entre sí,ya que difieren en el tipo y número de señales que registran, y en el modo en que éstas son codificadas y almacenadas. Normalmente el registrador HOLTER permite grabar una o dos señales electrocardiográficas, y alguna señal auxiliar, como pueden ser señales de reloj o señales de aviso que el paciente voluntariamente introduce cuando nota algún síntoma. INDICACIONES 1.Estudio de las arritmias • • • • • • • Evaluación del mecanismo electrofisiológico de las arritmias Correlación de arritmias y síntomas Conocimiento de la prevalencia de las arritmias Estudio de la frecuencia y duración de las crisis de taquicardia supraventricular o ventricular Valoración incruenta de la terapeútica antirrítmica Control de la función de los marcapasos Pacientes con síncope o presíncope 2.Estudio de las alteraciones de la repolarización • • • Alteraciones de la repolarización no debidas a insuficiencia coronaria Alteraciones de repolarización debidas a insuficiencia coronaria Control del tratamiento antianginoso LIMITACIONES Mejoraría la capacidad diagnóstica el uso de aparatos que registren varios días sin molestias y utilicen más derivaciones, lo que permitiría valorar mejor el tratamiento antiarrítmico y antianginoso. Por otra parte, el ECG de HOLTER es una técnica todavía costosa y poco accesible al médico que trabaja aislado del medio hospitalario. Una solución a este problema viene de la mano de la electrocardiografía transtelefónica que comentamos a continuación ELECTROCARDIOGRAFIA TRANSTELEFONICA Entendemos por telemedicina, "la práctica de la medicina haciendo uso de las telecomunicaciones" El objetivo de la misma no puede ser otro que proporcionar la mejor asistencia sanitaria posible, de la forma más rápida y haciendo uso de los mejores medios disponibles. No se trata, pues, de sustituir el acto médico sino de proporcionar los instrumentos de apoyo a la decisión médica que permiten las modernas tecnologías. Los principales parámetros biomédicos pueden ser transformados en señales capaces de ser transmitidas por un canal de comunicación para ser interpretadas por un especialista. OBJETIVOS DEL ECG TRANSTELEFONICO • • • Poner al alcance de toda la población de áreas aisladas la posibilidad de atender los problemas cardiológicos urgentes, que normalmente se puedan detectar por el ECG, de forma tal que sea posible una actuación temprana Eliminar así la barrera geográfica que supone la distancia, facilitando el acceso inmediato al sistema de realización transtelefónica de los ECG y todo el apoyo que esto conlleva Facilitar la atención de un equipo de especialistas que coadyuven con el médico usuario del sistema en la elaboración de una orientación diagnóstica y terapéutica más completa • • • Controlar los marcapasos implantados en pacientes de la zona, posibilitando de esa forma su seguimiento Vigilar la convalecencia de los postinfartados, disminuyendo las estancias y, por tanto, los costos hospitalarios Facilitar el control personalizado desde el propio domicilio del paciente de tratamientos cardiológicos (antiarrítmicos, digitálicos, etc.). EMISORES Y RECEPTOR La técnica utilizada es relativamente simple y consistente en transmitir un ECG a través del teléfono. Para ello disponemos de un aparato emisor de reducido tamaño, similar a una cajetilla de tabaco, que lleva incorporados unos electrodos de contacto (Figura 10.2) y se encarga de transformar la actividad eléctrica del corazón que capta a través de los electrodos mencionados, en impulsos sonoros. Dichos impulsos viajarán por la línea telefónica hasta el receptor o central receptora en la cual los impulsos sonoros serán transformados nuevamente en actividad eléctrica y registrados en forma de ECG, que será interpretado por personal especializado en línea directa con el lugar desde donde se realiza la transmisión. FIGURA 10.2 - Equipo de una derivación o registrador de eventos. En los últimos años y en función de un crecimiento progresivo de este mercado se han desarrollado numerosos equipos de registro electro-cardiográfico para envío transtelefónico de los datos. Podríamos dividirlo según su función en tres categorías: FIGURA 10.3 Equipos de doce derivaciones. 1. De doce derivaciones convencionales. Se trata de equipos que a través de cuatro electrodos periféricos recogen las seis derivaciones monopolares y bipolares de miembros, y seis electrodos precordiales (V1 a V6) que registran el ECG, lo codifican y lo transmiten a la central receptora (Figura 10.3). Esta transmisión transtelefónica puede ser realizada "on line", es decir, al mismo tiempo que registra el ECG lo está transmitiendo, o bien puede almacenarlo en una memoria de estado sólido para enviarlo posteriormente según la conveniencia del usuario. Generalmente son el ATS o el propio médico, los encargados de efectuar este tipo de registro y transmisión. La mayoría de estos registradores disponen de baterías desechables de larga duración lo que les confiere gran autonomía, siendo además característica común a todos ellos su bajo peso y manejabilidad. Referente a la sistemática de registro, suelen disponer de relojes que automáticamente van cambiando la derivación (generalmente cada cinco segundos) o bien permiten al usuario seleccionar libremente el tiempo de inscripción de cada una de ellas. 2. Autoregistradores electrocardiográficos (figura 10.2). Aportan al ámbito del diagnóstico cardiológico aspectos funcionales novedosos y originales. Es un módulo que permite la grabación de electrocardiogramas precordiales por el propio paciente de forma funcional y fiable, facilitando al médico un método preciso, cómodo y rentable en el diagnóstico de las alteraciones electrocardiográficas de dudosa interpretación por su aparición inconstante e incontrolada. APLICACIONES DEL ECG TRANSTELEFONICO • • • • • • • • • • • • Diagnóstico Evaluación rutinaria (chequeos) Control evolutivo de diferentes patologías con repercusión cardiológica Emergencias presumiblemente cardiológicas Seguimiento post-infarto y post- cirugía coronaria Tratamiento precoz del infarto de miocardio con fibrilnolíticos Medicina del Trabajo Medicina deportiva Apoyo médico a la navegación aérea y naval Medicina militar de campaña Medicina rural y escolar Investigación médica