proyecto de difusión e información médica
Anuncio
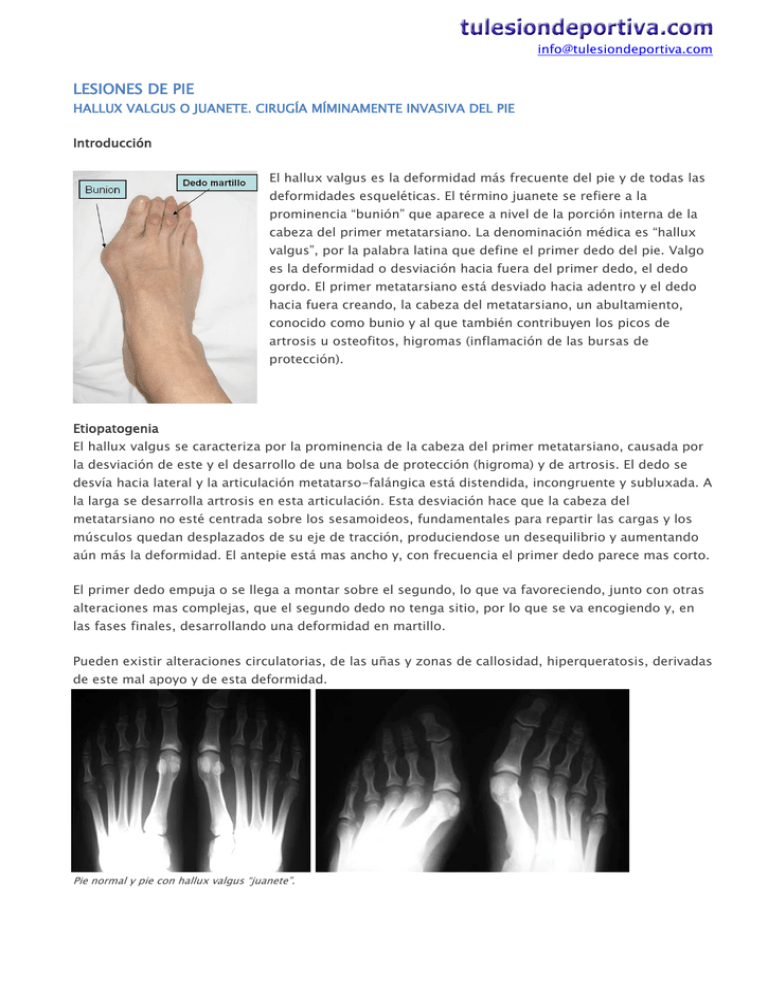
[email protected] LESIONES DE PIE HALLUX VALGUS O JUANETE. CIRUGÍA MÍMINAMENTE INVASIVA DEL PIE Introducción El hallux valgus es la deformidad más frecuente del pie y de todas las deformidades esqueléticas. El término juanete se refiere a la prominencia “bunión” que aparece a nivel de la porción interna de la cabeza del primer metatarsiano. La denominación médica es “hallux valgus”, por la palabra latina que define el primer dedo del pie. Valgo es la deformidad o desviación hacia fuera del primer dedo, el dedo gordo. El primer metatarsiano está desviado hacia adentro y el dedo hacia fuera creando, la cabeza del metatarsiano, un abultamiento, conocido como bunio y al que también contribuyen los picos de artrosis u osteofitos, higromas (inflamación de las bursas de protección). Etiopatogenia El hallux valgus se caracteriza por la prominencia de la cabeza del primer metatarsiano, causada por la desviación de este y el desarrollo de una bolsa de protección (higroma) y de artrosis. El dedo se desvía hacia lateral y la articulación metatarso-falángica está distendida, incongruente y subluxada. A la larga se desarrolla artrosis en esta articulación. Esta desviación hace que la cabeza del metatarsiano no esté centrada sobre los sesamoideos, fundamentales para repartir las cargas y los músculos quedan desplazados de su eje de tracción, produciendose un desequilibrio y aumentando aún más la deformidad. El antepie está mas ancho y, con frecuencia el primer dedo parece mas corto. El primer dedo empuja o se llega a montar sobre el segundo, lo que va favoreciendo, junto con otras alteraciones mas complejas, que el segundo dedo no tenga sitio, por lo que se va encogiendo y, en las fases finales, desarrollando una deformidad en martillo. Pueden existir alteraciones circulatorias, de las uñas y zonas de callosidad, hiperqueratosis, derivadas de este mal apoyo y de esta deformidad. Pie normal y pie con hallux valgus “juanete”. [email protected] Factores causales Se considera, actualmente, que el Hallux Valgus es una patología multicausal. Los factores anatómicos o estructurales que favorecen el desarrollo del hallux valgus son el metatarso primus varus (ángulo intermetatarsiano ≥ 14°) y cierta predisposición familiar, siendo en estos casos bilateral. La constitución del pie, como aquellas personas que tienen el primer dedo del pie más largo que el segundo tienen mayor predisposición a tener juanetes. Este tipo de pie se llama "pie egipcio". En otras ocasiones la laxitud ligamentosa, la pronación del antepié, la retracción del tendón de Aquiles y el calzado inadecuado son factores fundamentales en el desarrollo y progresión de esta deformidad. Aunque el calzado no se considera en si mismo causa de deformidad en varo del metatarsiano si se considera un factor clave en el desarrollo y progresión clínica del juanete. Esta enfermedad se presenta, fundamentalmente, en adultos pero puede aparecer en niños y adolescentes, asociada a factores familiares, conocida como hallux valgus juvenil. Esta deformidad afecta principalmente a las mujeres. Favorecen su desarrollo el uso de un calzado poco adecuado, con mucho tacón y punta estrecha, o el aumento de laxitud articular de las mujeres de forma general (hasta 1/3 de las mujeres pueden tener hiperlaxitud fisiológica) y durante determinadas etapas de su vida, como el embarazo y menopausia, en que aumentan los niveles de la hormona que determina la laxitud de los ligamentos, la relaxina. Por ello algunas mujeres refieren que la enfermedad ha aparecido o empeorado durante el embarazo, aunque, como con el calzado este es un factor más y no hay una relación directa causa-efecto. Clínica El hallux valgus es comúnmente bilateral y es más común en la sexta década de la vida y en mujeres pero puede aparecer en pacientes jóvenes por alteraciones congénitas o del desarrollo del pie. Los principales signos y síntomas son la deformidad, que no representa por si sola una indicación para la cirugía y el dolor, por cualquiera de las causas relacionadas: sobrecarga y mal apoyo de los metatarsianos, irritación y roce del juanete o de los dedos en martillo, artrosis de las articulaciones. El antepié está ensanchado. El dedo gordo está desviado hacia fuera y la cabeza del metatarsiano está prominente y con frecuencia con callosidad o enrojecimiento. El dedo está desviado hacia fuera, en valgo, y mal rotado. El tendón extensor puede aparecer como una banda tensa. El primer dedo ocupa el espacio del segundo, empujando a este que suele encogerse, creando una deformidad en martillo y aumentando el apoyo de las cabezas de los metatarsianos, lo cual crea una metatarsalgia (dolor en el centro del pie) reflejado en un callosidad en la cabeza de los metatarsianos centrales. La articulación metatarsofalángica, a pesar de la deformidad, suele conservar una buena movilidad, a diferencia de lo que ocurre en otra entidad, el “hallux rigidus”. Las radiografías ayudarán a planificar la cirugía o determinar el grado de desviación u otros problemas asociados (luxación metatarso-falángica, artrosis…). En la proyección dorsoplantar se observa el primer metatarsiano varo y la desviación lateral de los huesos sesamoideos. Se considera normal que el primer dedo siga una dirección hacia afuera, con un valgo fisiológico con respecto al eje del metatarsiano que está entre 10º-12º (ángulo metatarso-falángico). La desviación entre los metatarsianos primero y segundo (ángulo intermetatarsal) ha de ser menor de 8º. La prominencia medial de la cabeza del primer metatarsiano aparece cuando el ángulo entre el primer y el segundo radio supera los 10° con más de 15° de ángulo metatarso-falángico. [email protected] En la radiografía lateral veremos el estado de la articulación metatarso-falángica y cuneo- metatarsiana o la desviación de los dedos en martillo o un primer metatarsiano elevado o caído. Tratamiento La mayor parte de los pacientes pediátricos y adolescentes con “hallux valgus” son asintomáticos y no precisan tratamiento, por lo que hay que informar a los padres para que estén tranquilos y no busquen operaciones profilácticas. Además la corrección quirúrgica en adolescentes tiene una alta tasa de recidivas (mayor cuanto mas joven es el niño) en comparación con la cirugía en el adulto o cuando existe un pie plano asociado. En el adulto las indicaciones para la intervención quirúrgica son el dolor moderado, la deformidad y la limitación en el uso de calzado. La indicación no debe ser exclusivamente por estética. Separadores y correctores para el hallux valgus La utilización de calzado ancho y con poco tacón, el uso de espaciadores interdigitales y de plantillas con un soporte en la zona medial y anterior, donde el arco del pie suele estar caído, puede disminuir los síntomas en las formas leves o retardar el desarrollo de la enfermedad, pero a la larga el tratamiento definitivo es el quirúrgico. Existen innumerables técnicas quirúrgicas para esta enfermedad, aunque en los últimos años se ha popularizado la cirugía mínimamente invasiva, como se explica en la parte final de este capítulo. Es fundamental seleccionar la técnica correcta para cada tipo de pie y de deformidad. La elección de una u otra dependerá de factores como: la desviación en valgo del dedo gordo (hallux valgus), la desviación en varo del primer metatarsiano, la pronación del dedo gordo, del primer metatarsiano o [email protected] de ambos, el hallux valgus interfalángico, la longitud del primer metatarsiano en relación con los restantes metatarsianos (fórmula metatarsal), la existencia o no de artrosis y rigidez (hallux rigidus) de la articulación metatarsofalángica o la movilidad excesiva u oblicuidad de la primera articulación metatarso-cuneiforme, que pueda requerir artrodesis selectivas. Las técnicas quirúrgicas descritas para la corrección del hallux valgus se pueden dividir genéricamente en osteotomías proximales o distales del primer metatarsiano. Lo mas frecuente es actuar sobre las partes blandas, liberar el adductor y la cápsula lateral, liberar los sesamoideos y luego sobre el hueso, resecando la exostosis y añadiendo una osteotomía sobre el metatarsiano, proximal o distal, y una osteotomía sobre la falange del primer dedo (Akin). Actualmente esta operación se hace con cirugía mínimamente invasiva o percutánea ambulatoria, como se describe en el capítulo específico. El paciente sale del hospital caminando con un calzado especial y en la actualidad no es una operación dolorosa, como sucedía en el pasado, aunque algunas formas de juanete, las menos frecuentes, siguen necesitando técnicas especiales más dolorosas y agresivas. La reincorporación laboral depende, por tanto, del tipo de cirugía realizada y del tipo de trabajo. Si el paciente hace trabajos físicos puede tener que esperar hasta 2 meses, si es sedentario puede valer con 10-15 días, aunque el pie puede estar levemente hinchado. La cirugía abierta, mediante la operación de Keller- Brandes, que ha sido la cirugía mas utilizada durante décadas, principalmente en pacientes mayores, se utiliza muy poco desde el desarrollo de las técnicas mínimamente invasivas. Cirugía mínimamente invasiva. Antes y después. Aspecto clínico y radiológico [email protected] Los pacientes con ángulos intermetatarsianos elevados y hallux valgus moderado se tratan con corrección de partes blandas y una osteotomía metatarsiana distal de Chevron, que consiste en hacer un corte en V del metatarsiano distal, fijado o no con un tornillo, mejorando el ángulo intermetatarsiano. La osteotomía de Scarf es una osteotomía de toda la diáfisis que se reserva para casos mas graves. Osteotomia de Scarf y triple Weil para metatarsalgia asociada CIRUGÍA MÍNIMAMENTE INVASIVA DEL PIE O CIRUGÍA PERCUTÁNEA Introducción La cirugía percutánea del pie es método quirúrgico mínimamente invasivo que permite hacer las operaciones sin abrir apenas los tejidos. Con un instrumental específico y el control de los con intensificador de imagen de baja radiación o Fluoroscan o la ecografía podemos controlar nuestra intervención sobre los tendones, cápsula o hueso sin necesidad de grandes incisiones o de dañar los tejidos, haciendo la recuperación más rápida e indolora. También se conoce como cirugía MIS (Mínimum invasive surgery) o, popularmente como cirugía de los pies con “Laser”, aunque no se hace con laser, concepto erróneo al que, en parte, han contribuido los traumatólogos. Es uno de los procedimientos de cirugía mayor ambulatoria más importantes y coste-efectivos de nuestra especialidad, con excelentes resultados en más del 90% de los casos. La técnica requiere el entrenamiento continuado para alcanzar la excelencia profesional deseada, pero como en muchos procedimientos de nuestra especialidad la indicación y conocer sus límites o dar al paciente una información y un pronóstico realista y veraz pueden ser mas importantes en el grado de satisfacción final, que la habilidad quirúrgica. Ejemplos de cirugía: sólo del juanete o del primer dedo (derecha) y del juanete y de los metatarsianos (izquierda) [email protected] Ventajas de la cirugía mínimamente invasiva Las principales ventajas son que no requiere ingreso en el hospital, que duele mucho menos que la cirugía convencional, que las miniincisiones reducen las cicatrices, la necesidad de hacer con isquemia la operación y facilitan el apoyo parcial inmediato. Además este tipo de cirugía no requiere poner tornillos, grapas o clavos en el pie, ni escayolarlo. El paciente se va a casa caminando y la reincorporación laboral es rápida. ¿Como se realiza esta cirugía? Generalmente se realiza con anestesia loco-regional (se duerme desde el tobillo hasta los dedos), por lo que los riesgos y complicaciones se reducen mucho. La cirugía se hace con incisiones milimétricas y con control de rayos-x o ecográfico, en algunas indicaciones. Se utiliza un instrumental específico, motores y fresas que cortan o liman el hueso y permiten corregir la deformidad limitando el daño de tejidos blandos y, por la tanto, reduciendo el dolor, la incapacidad y la fibrosis post-quirúrgica. Los puntos de entrada se sitúan en zonas de no apoyo, favoreciendo la recuperación posterior, la deambulación inmediata. Suelen requerir un solo punto de sutura que se retira a las dos semanas. Técnica quirúrgica y control mediante fluoroscopia Los pacientes salen caminando horas después de la cirugía, con un calzado especial, apoyando parcialmente el pie con ayuda de muletas. El apoyo parcial puede mantenerse, según el dolor y las condiciones locales durante 3-4 semanas y luego los pacientes van recuperando su capacidad para caminar distancias mas largas y hacer una vida normal. El vendaje corrector es una parte muy importante del éxito de la cirugía. Durante tres semanas ha de ser controlado por el cirujano y luego pueden ponerse separadores u ortesis hasta completar la curación y cicatrización de los tejidos en la postura deseada. ¿Que enfermedades o deformidades se pueden operar con ésta técnica? La técnica se utiliza generalmente para juanetes, dedos en martillo, juanetes de sastre o metatarsalgias. Otras indicaciones que se pueden hacer por cirugía miniinvasiva son Neuromas de Morton, fascítis plantares, síndrome del canal tarsiano, síndrome del seno del tarso, exostosis de los dedos, dedos supraductos o infraductos, osteocondromas subungueales o espolones calcáneos. [email protected] Además el control ecoguíado puede ofrecer otras variantes quirúrgicas minimamente invasivas en ciertas patologías de los pies. Es importante destacar que no todos los pacientes son candidatos a esta cirugía o en todos los casos podemos tener las mismas garantías. La alteración anatómica, el grado de deformidad u otras particularidades pueden hacer que la cirugía mas tradicional sea lo indicado. Corrección mediante cirugía mínimamente invasiva ¿Cuáles son las posibles complicaciones? Las complicaciones son mínimas. Las generales derivadas de una anestesia que generalmente es troncular, alergias u otras similares y las locales: infección, edema, hematomas o que no se una el hueso, retardo de consolidación o se una en una posición que deje una desviación o deformidad del dedo residual. Todas son infrecuentes. Existe la posibilidad de que al cabo de unos años vuelvan a aparecer deformidades o sean necesarias nuevas cirugías. Esto no tiene que ver con el tipo de operación por cirugía mínimamente invasiva, sino con la evolución del problema de fondo o de la deformidad del pie. Por ejemplo en pacientes que no tienen dolor en los dedos centrales (metatarsalgia) pero los metatarsianos son largos puede que tras operar el juanete, al cabo de los años, vayan apareciendo dedos en garra y dolor de los metatarsianos en el centro del pie. El paciente ha de ser informado de esta posibilidad pero si los dedos centrales no le duelen en el momento de operar el juanete, generalmente la opción es no hacer cirugías preventivas (por si acaso).









