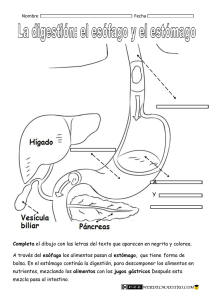
Tema 51
Anuncio

Tema 51 Valoración y cuidados de enfermería a personas con problemas gastrointestinales. Abdomen agudo, úlcera gastroduodenal. Otros problemas gastrointestinales. Procedimientos y técnicas de enfermería. ATS/DUE del Servicio de Salud de la Comunidad de Madrid Guión-resumen 1. Fisiología del aparato digestivo 1.1. Secreciones gastrointestinales y anejos 2. Abdomen agudo 2.1. Definición 2.2. Características 4. Otros problemas gastroduodenales 4.1. Síntomas 4.2. Hematemesis 4.3. Alteraciones del esófago 4.4. Alteraciones gastroduodenales 2.3. Causas 4.5. Alteraciones del intestino delgado e intestino grueso 2.4. Historia 4.6. Peritonitis 2.5 Tratamiento del abdomen agudo 4.7. Hernias inguinales 3. Úlcera gastroduodenal 3.1. Definición 3.2. Factores predisponentes 3.3. Prevención 3.4. Cuidados de Enfermería 4.8. Colelitiasis, coledocolitiasis 5. Procedimientos y técnicas de enfermería 5.1. Planes de cuidados de enfermería 5.2. Técnicas diagnósticas BO NI A LA OM R 5.3. Procedimientos de enfermería VINCIT ADAMS 51-2 Valoración y cuidados de enfermería a personas con problemas gastrointestinales 1. Fisiología del aparato digestivo El tubo digestivo tiene una longitud media de 10-12 m., se extiende desde el orificio bucal hasta el ano. El aparato digestivo está formado por: • Boca. • Intestino grueso. • Faringe. • Ano. • Esófago. • Hígado. • Estómago. • Páncreas. • Intestino delgado. • Vesícula biliar. Histológicamente el tubo digestivo, está constituido a partir del esófago por tres capas o túnicas concéntricas que de dentro a fuera son: — Túnica mucosa. — Túnica submucosa. — Túnica muscular. Al atravesar el hiato diafragmático los tramos del tubo digestivo son abdominales y presentan una cuarta capa de naturaleza serosa que rodea externamente a la capa muscular y está formada por el peritoneo. Éste se dispone en el abdomen como un saco de doble pared. A) Boca B) Faringe Se encuentra situado delante de la columna vertebral cervical y detrás de las fosas nasales, boca y laringe, y se extiende desde la base del cráneo hasta la sexta o séptima vértebra cervical, mide aproximadamente 12 cm. Es un conducto músculo-membranoso. La faringe está dividida en tres partes: — Faringe bucal u orafaringe: se extiende desde el velo del paladar por arriba, hasta el borde superior de la epiglotis por abajo. Por delante comunica con la boca a través del istmo de las fauces. A LA NI BO R Faringe nasal o rinofaringe: se extiende desde la bóveda del cráneo hasta el velo del paladar. En su parte anterior se encuentran las coanas; estos orificios comunican la faringe con las fosas nasales. Cada pared lateral de la rinofaringe presenta el orificio faríngeo de la trompa de Eustaquio; este conducto comunica la faringe con el oído medio o caja timpánica. OM — VINCIT ADAMS 51-3 ATS/DUE del Servicio de Salud de la Comunidad de Madrid — Faringe laríngea o laringofaringe: se extiende desde la porción anterior hasta el extremo superior del esófago, órgano con el que se continúa. Por delante se comunica con la laringe. C) Esófago — Se inicia en la parte inferior del cuello, después desciende por el tórax, atraviesa el diafragma para introducirse en el abdomen y termina desembocando en el estómago. Mide aproximadamente 25 centímetros de longitud. Es un conducto músculo-membranoso. — Para su valoración se suele dividir en tres tercios, los dos primeros torácicos y el tercero abdominal. — Posee en su unión con el estómago, un esfínter, denominado cardias. D) Estómago — Ocupa gran parte del epigastrio y casi todo el hipocondrio izquierdo. — El estómago está situado en la parte superior de la cavidad abdominal debajo del diafragma. Es un receptáculo muscular que presenta dos orificios: el cardias que le comunica con el esófago y el píloro que le comunica con el intestino delgado. — La forma del estómago depende de la posición del individuo, de su estado funcional, etc. En reposo y posición erecta es semejante a una letra “J” mayúscula. El estómago posee dos paredes, anterior y posterior y dos curvaturas mayor y menor. — En el estómago distinguimos tres partes: Fondo/Cuerpo/Región pilórica. — La mucosa del estómago vacío presenta en toda su extensión unos repliegues o arrugas que se van borrando a medida que el estómago se distiende por la llegada de los alimentos. E) Intestino delgado — Es un conducto músculo-membranoso. — El duodeno está situado en el epigastrio y tiene formada de “C” en cuya concavidad se encuentra la cabeza del páncreas. Mide aproximadamente 25 centímetros de longitud. Tiene dos eminencias, una mayor que corresponde a la ampolla de Vater, donde desemboca el conducto colédoco, que es la última porción de las vías biliares y el conducto A LA NI BO R Presenta una longitud aproximada de 6-8 metros. Se extiende desde el píloro a la válvula ileocecal. Tiene una porción fija, el duodeno y una flotante, el yeyuno e íleon. OM — VINCIT ADAMS 51-4 Valoración y cuidados de enfermería a personas con problemas gastrointestinales pancreático principal, una menor donde desemboca el conducto pancreático accesorio. — El yeyuno e íleon es un largo tubo que describe una serie de curvas o circunvoluciones llamadas asas intestinales. Estas asas se disponen ocupando gran parte de la cavidad abdominal, sobre todo el hipogastrio. F) Intestino grueso Tiene una longitud aproximada de 1,65 metros. Es el segmento terminal del tubo digestivo. Es continuación del intestino delgado, del cual lo separa la válvula ileocecal y termina en el ano. El intestino grueso está dividido en tres partes: ciego, colon y recto. El ciego es la porción inicial del intestino grueso, tiene forma de fondo de saco y se encuentra alojado en la fosa ilíaca derecha. Se comunica con el yeyuno e íleon por medio de la válvula ileocecal, ésta permite el paso de sustancias que van del intestino delgado al grueso e impiden el reflujo de las mismas, desde el intestino grueso al delgado. El ciego presenta una prolongación cilíndrica y flexuosa que es el apéndice vermicular (mide aproximadamente 8 ó 10 cm de longitud). El colon es la porción media del intestino grueso. Está dividido en varios segmentos: — Colon ascendente: éste, desde la fosa ilíaca derecha, se dirige hacia arriba por el lado derecho del abdomen, hasta alcanzar la cara inferior del hígado. — Colon transverso: se extiende transversalmente desde el extremo superior del colon ascendente hasta la parte inferior del bazo. — Colon descendente: éste, desde el colon transverso se dirige hacia abajo por el lado izquierdo del abdomen, hasta llegar a la pelvis. — Colon sigmoideo o pélvico: tiene forma de “S”. Está localizado en la fosa ilíaca izquierda y se extiende desde el colon descendente hasta el recto. G) Ano El recto está situado a continuación del colon sigmoideo y es el último segmento del intestino grueso. Presenta una primera porción dilatada, la ampolla rectal y a continuación se encuentra una segunda porción estrecha, el conducto anal, que desemboca en la región perineal por medio de un orificio, el ano. Tiene 2 esfínteres, uno interno (fibras lisas), control involuntario y otro externo (fibras estriadas), control voluntario. BO NI A LA OM Es la víscera más voluminosa del organismo. Situado en la parte superior derecha del abdomen, debajo del diafragma y encima del estómago (hipocondrio derecho). Su peso se sitúa entre 1850-2000 gramos, de coloración rojo parda y consistencia dura. R H) Hígado VINCIT ADAMS 51-5 ATS/DUE del Servicio de Salud de la Comunidad de Madrid En su cara posterior, se encuentra la vesícula biliar con su conducto cístico, el cual se une al conducto hepático que sale del hígado, para formar el conducto colédoco, el cual va a desaguar en el duodeno a través del esfínter de Oddi y a nivel de la ampolla de Vater. I) Páncreas Es una glándula voluminosa de unos 70 gramos de peso y de un color blanco-gris. Se distinguen, cuatro regiones diferentes: Cabeza (voluminosa y próxima al asa duodenal), Istmo, Cuerpo (en contacto con la curvatura mayor del estómago) y Cola. Su secreción es conducida a través del conducto de Wirsung hasta el duodeno, a nivel de la ampolla de Vater. J) Vesícula biliar Es un receptáculo membranoso con forma de pera que mide de 8 a 10 cm. de longitud y de 35 a 40 mm de anchura. En ella se distinguen tres partes: fondo, cuerpo y cuello, ésta última porción se continúa con el conducto cístico. Sirve de almacén. Hay que mencionar también las secreciones que favorecen el proceso digestivo: 1.1. Secreciones gastrointestinales y anejos En el aparato gastrointestinal hay glándulas siendo su misión secretar substancias químicas que se mezclan con la comida y la digieren. Las secreciones son de dos tipos: moco que protege la pared del aparato digestivo y enzimas y substancias afines que desdoblan los compuestos químicos de la comida en substancias sencillas. El moco es secretado en todas las porciones del tubo digestivo. Es una mucoproteína resistente a casi todos los jugos digestivos, permite el deslizamiento del bolo alimenticio sobre la mucosa y forma en todos los lugares una película delgada que impide que el alimento cause la digestión de la mucosa. 1.1.1. Secreción salival La saliva es secretada por las glándulas parótida, submaxilar, sublingual y otras menores de la boca. (Saliva compuesta por moco y una enzima pitialina). Pitialina comienza la digestión de almidones y otros carbohidratos. R BO NI A LA OM El moco facilita la deglución. En su ausencia es difícil la deglución. La comida no suele permanecer tiempo suficiente en la boca, por ello solo se asimila una cantidad muy pequeña de estos alimentos. Sin embargo la mezcla de saliva y alimentos suele almacenarse en el fondo del estómago de unos 30 minutos a una hora, tiempo durante el cual la saliva puede digerir incluso 50 por 100 de los almidones. VINCIT ADAMS 51-6 Valoración y cuidados de enfermería a personas con problemas gastrointestinales La secreción salival tiene tres fases: psíquica, gustativa y gastrointestinal. En la fase psíquica se prepara a la boca para el alimento. La fase gustativa proporciona la saliva que se mezcla con los alimentos al masticarlos y la fase gastrointestinal continúa la secreción de saliva incluso después que el alimento es almacenado en el fondo del estómago. La secreción durante la fase gastrointestinal tiende a ser especialmente abundante cuando se ha tragado alimentos cáusticos. Al deglutir, la saliva ayuda a neutralizar la sustancia cáustica y de esta manera alivia la posible irritación del estómago. 1.1.2. Secreción esofágica El esófago secreta únicamente moco. Los alimentos pasan de la boca por el esófago al estómago en unos siete segundos. Estos alimentos prácticamente pasan enteros por el esófago, de ahí la gran importancia que tiene el que el esófago está provisto de abundantes glándulas mucosas, cuya secreción impide la lesión de la propia pared esofágica. 1.1.3. Secreciones gástricas Toda la superficie del fondo del estómago está cubierta de células mucosas muy pequeñas cuya porción más externa consta casi completamente de moco, impidiendo que la secreción gástrica llegue a las capas más profundas de la pared del estómago. Además las propias glándulas gástricas que segregan jugos digestivos segregan al mismo tiempo una cantidad elevada de moco. En la región del antro, donde ocurren los movimientos intensos de mezcla y donde es particularmente probable la lesión parietal, el moco es secretado por las células mucosas de superficie y también por glándulas mucosas voluminosas que se extienden profundamente en el epitelio. El estómago segrega ácido clorhídrico y pepsinógeno. El primero activa al segundo para formar pepsina, ésta es una enzima que comienza la digestión de proteínas. El estómago secreta enzimas de importancia secundaria, la lipasa gástrica, que inicia la digestión de las grasas y la serina que participa en la digestión de la caseína, una de las proteínas de la leche. La secreción diaria es de 2000 ml. La secreción gástrica es regulada en cierta medida por la hormona llamada gastrina. Cuando las carnes y otros alimentos proteínicos llegan al antro del estómago, la mucosa de este sitio secreta la hormona gastrina. Esta hormona pasa por la sangre a las glándulas del fondo del estómago, que secretan jugo gástrico fuertemente ácido. BO NI A LA OM Las glándulas del intestino delgado secretan sacarasa, maltasa y lactasa que desdoblan los disacáridos en monosacáridos, productos finales de la digestión de R 1.1.4. Secreciones del intestino delgado VINCIT ADAMS 51-7 ATS/DUE del Servicio de Salud de la Comunidad de Madrid carbohidratos. Además, secretan abundantes péptidas que efectúan los pasos finales de la digestión proteínica y pequeñas cantidades de lipasas, que desdoblan las grasas. Las enzimas digestivas se forman en las células epiteliales que revisten la pared del intestino y gran parte del proceso digestivo tiene lugar en el interior de estas células o muy cerca de ellas. También ocurre que algunas de las células se esfacelan y caen en el intestino, donde liberan pequeñas cantidades de enzimas, que actúa directamente sobre el alimento del quimo. El intestino delgado en sus primeros centímetros en el duodeno segrega abundante moco producido por glándulas de Brunner situadas profundamente en la mucosa. La función del moco es proteger al intestino de la acción digestiva intensa de la pepsina y el ácido clorhídrico que contiene el quimo llegado del estómago. Sin embargo, cuando el quimo ha sido neutralizado por el jugo pancreático, disminuye la tendencia a digerir la pared intestinal, lo cual explica que las glándulas de Brunner solo existan en la primera porción del intestino delgado. El volumen total de secreción del intestino delgado es de unos 3 litros diarios, contrasta con el resto de las secreciones (500 ml saliva, 2000 ml jugos gástricos, 1200 ml de jugo pancreático y 600 ml de bilis). Casi todas estas secreciones al llegar al intestino delgado son absorbidas antes de llegar al intestino grueso. También se absorbe el líquido ingerido. Se podría decir por ello que la mucosa del intestino absorbe diariamente 8 litros o más de líquidos. Otro medio litro pasa con el quimo al intestino grueso, y casi todo él se absorbe antes de expulsar las heces. 1.1.5. Secreciones en el intestino grueso El intestino grueso no desempeña función digestiva por ello solo secreta moco. La membrana mucosa está revestida de células mucosas que proporcionan un lubricante para el paso de las heces de la válvula ileocecal al ano, y también protegen al intestino grueso contra la digestión por las enzimas procedentes del intestino delgado. Las porciones proximales del colon están mejor protegidas contra las hormonas digestivas que las partes distales. Por ello en las diarreas graves el flujo rápido de enzimas del intestino delgado a colon distal tiende a causar gran irritación. 1.1.6. Secreciones pancreáticas R BO NI A LA OM El páncreas vierte alrededor de 1200 ml de secreción diarios en la porción superior del intestino delgado, 4 cm después del píloro. Esta secreción contiene amilasa para digerir carbohidratos, tripsina y quimotripsina para la digestión de proteínas, lipasa pancreática para digerir grasas y otras enzimas menos importantes. VINCIT ADAMS 51-8 Valoración y cuidados de enfermería a personas con problemas gastrointestinales Además de las enzimas digestivas, la secreción pancreática contiene abundante bicarbonato sódico que se combina con el ácido clorhídrico del estómago y forma cloruro sódico y ácido carbónico. El ácido carbónico es absorbido por la sangre, se convierte en agua y el anhídrido carbónico es expulsado por los pulmones. El resultado es cloruro sódico en el intestino, esta sal neutraliza la acidez del quimo procedente del estómago. La secreción pancreática esta regulada por la acción de la secretina, segregadas por la mucosa intestinal. La cantidad de secretina es mayor cuanto más ácido sea el quimo. La secretina es absorbida por la sangre y llega a las células glandulares del páncreas, estos secretan abundante líquido que contiene cantidades adicionales de bicarbonato sódico. El bicarbonato reacciona con el ácido del quimo neutralizándolo evitando así la penetración de un exceso de ácido en la parte alta del intestino delgado. Cuando no se produce la adecuada neutralización el quimo ácido que contiene abundante pepsina, tiende a corroer la pared del duodeno, y a provocar úlcera. En la mucosa intestinal se elabora también otra hormona la colescistocinina, que actúa sobre las grasas, las proteínas y carbohidratos. 1.1.7. Secreción hepática El hígado secreta una solución llamada bilis, que posee abundantes sales biliares, cantidad moderada de colesterol y una pequeña cantidad de pigmento verde “bilirrubina”. El único componente de la bilis importante para la función digestiva son las sales biliares. El resto de la bilis consta en realidad de productos de desecho, que se eliminan del organismo por esta vía. Las sales biliares actúan como detergentes, ayudando en los movimientos mezcladores del intestino convirtiendo los glóbulos grasos grandes de la comida en glóbulos menores y sobre los que pueden actuar las lipasas. Las sales biliares ayudan también a la absorción de productos de la digestión de las grasas. La secreción biliar es continua, pero el flujo de bilis hacia el aparato gastrointestinal no. BO NI A LA OM En primer lugar, la colecistocinina extraída de la pared del duodeno por las grasas y otros alimentos en el quimo pasa por la sangre a la vesícula y ori- R La bilis se acumula en la vesícula biliar. Cuando entra el bolo alimenticio en el intestino delgado ocurren dos mecanismos simultáneos que ocasionan vaciamiento del contenido vesicular en el duodeno. VINCIT ADAMS 51-9 ATS/DUE del Servicio de Salud de la Comunidad de Madrid gina contracción en su pared muscular. Esta es la misma colecistocinina que hace que el páncreas secreta grandes cantidades de enzimas. En segundo lugar, la presencia de alimento en el duodeno origina peristaltismo y las ondas peristálticas mandan periódicamente señales nerviosas al esfínter de Oddi a través del plexo mientérico, para abrirlo. La combinación de contracción vesicular y abertura del esfínter de Oddi permite que la bilis almacenada se vacíe en el intestino y las sales biliares comienzan de inmediato a emulsionar las grasas. 2. Abdomen agudo 2.1. Definición Toda situación clínica en la que existe dolor abdominal brusco, alteración del tránsito digestivo y deterioro variablemente intenso del estado general. 2.2. Características Síndrome caracterizado por dolor agudo abdominal y alteración del tránsito digestivo como vómitos, diarrea y estreñimiento. Malestar general. 2.3. Causas • • Peritonitis — Asépticas: vertidas de bilis, sangre, jugo gástrico. — Sépticas: apendicitis, colecistitis y diverticulitis. Traumática Heridas arma blanca y traumas cerrados (contusiones). • Obstructiva Origina peristaltismo de lucha, dilatación y compromiso vascular. • Vascular Isquemias por trombos, torsiones. NI BO OM A. personales, exploración, laboratorio (sangre y orina), Rx simple, contraste, ecografía. R Historia A LA 2.4. VINCIT ADAMS 51-10 Valoración y cuidados de enfermería a personas con problemas gastrointestinales 2.5 Tratamiento del abdomen agudo La emergencia abdominal requiere tratamiento inmediato, una vez establecido el diagnóstico. No siempre se llega a un diagnóstico exacto y en ese caso debe dejarse en observación, pero si es claro: Cirugía en mayor o menor grado de urgencia. Más urgente Perforación estrangulación Menos urgente Obstrucción intestino simple Cirugía 3. Úlcera gastroduodenal 3.1. Definición Es una solución de continuidad en la mucosa del tracto digestivo como consecuencia de la acción corrosiva del jugo gástrico. “No hay úlcera sin ácido”. La causa más frecuente es el ácido clorhídrico (Hcl) pero intervienen otros muchos factores. Pueden aparecer en: estómago, esófago, duodeno, yeyuno. Tanto la Úlcera gástrica (U.G.) como la duodenal (UD) pueden sufrir complicaciones a lo largo de su evolución, como son: a) Perforación. b) Hemorragia. c) Estenosis: es más frecuente a nivel del duodeno (en UD) se suele producir por el edema periulceroso y por espasmos. Es algo menos frecuente que la perforación. Clínica típica: vómitos. Además debemos añadir, en el caso de la U.G., la posibilidad de degeneración maligna. — La respuesta al tratamiento médico es generalmente buena en la úlcera duodenal, mientras que la úlcera gástrica la recurrencia ulcerosa tras la cicatrización con el tratamiento conservador ocurre por lo menos, en un 50% de los casos. A LA NI BO R La úlcera gástrica tiene peor pronóstico que la UD ya que sus complicaciones son más graves. OM — VINCIT ADAMS 51-11 ATS/DUE del Servicio de Salud de la Comunidad de Madrid Por ello la úlcera gástrica requiere tratamiento quirúrgico con mucha más frecuencia que la úlcera duodenal. Úlcera: solución de continuidad de la pared gastroduodenal que afecta a todo el espesor de la misma. 3.1.1. Tipos — Aguda: si se abre la cavidad peritoneal: peritonitis aguda difusa (la 1ª causa de peritonitis aguda es por delante de las úlceras, la apendicitis). — Cubierta: (subaguda) existe cierre espontáneo. — Penetración o perforación crónica cubierta: se adhiere a tejidos vecinos (al fondo de la úlcera). Se pueden establecer úlceras, en estas adherencias. 3.1.2. Características de la U.G. — Pueden ser microscópica: sangre oculta en heces. — Macroscópica; hematenesis y/o melenas. — Fulminante: muerte. — Única: no mas episodios. — Recidivante: existe un período en que cesa la hemorragia, pero vuelve. — Persistente. 3.1.3. Pronóstico Varía según edad, sexo, localización, tiempo de evolución, complicaciones previas. 3.2. Factores predisponentes Tensiones emocionales, comidas irregulares y rápidas, tabaco, café y alcohol en exceso, época del año (otoño y primavera), toma de fármacos irritantes para la mucosa gástrica (salicilatos, fenilbutazonas, esteroides), susceptibilidad genética. • Grupo sanguíneo, 0 • Helicobacter pylori. LA BO Hipercalcemia. 51-12 A • NI Consumo de AINES. OM • R También son factores de riesgo para la enfermedad ulcerosa péptica: VINCIT ADAMS Valoración y cuidados de enfermería a personas con problemas gastrointestinales 3.3. Prevención — Establecer hábitos regulares de comidas. — Evitar comidas difíciles de digerir o irritantes (comidas fritas y alimentos muy condimentados). Evitar exceso de derivados o productos cárnicos. — Evitar tomar café y alcohol. No fumar. — Seguir un programa de ejercicio y descanso regular. — Evitar situaciones de tensión. — Evitar tomar fármacos irritantes, si fuese necesario tomarlos, ingerir leche y galletas entre las comidas y a la hora de acostarse. — Conocer la propensión a la úlcera péptica según antecedentes familiares. 3.4. Cuidados de Enfermería 3.4.1. Facilitar al paciente un ambiente que favorezca el descanso físico y mental — Fomentando el reposo en cama. — Administrando sedantes y tranquilizantes, según necesidades y prescripción, para facilitar el relajamiento y el sueño. — Hablando con el paciente y la familia para evitarle relaciones que puedan provocarle alteraciones emocionales. — Comprendiendo y ayudando emocionalmente a estos pacientes, que suelen ser irritables y exigentes. 3.4.2. Aliviar el dolor y las molestias, y promover la cicatrización — Administrando antiácidos para neutralizar la acidez gástrica y lograr alivio del dolor, 1/4 h. antes de las comidas. En algunos casos, producen diarrea o estreñimiento, para lo cual, si hay diarrea se dan antiácidos que contengan aluminio, y si se presenta estreñimiento dar antiácidos que contengan magnesio. Suprimir el tratamiento 5 días antes de pruebas de tránsito intestinal. — Proporcionando buena hidratación para disminuir los efectos de los anticolinérgicos (sequedad de boca, faringe, sed, piel seca, etc.). A LA NI BO R Administrando anticolinérgicos para disminuir la motilidad gástrica (disminuyen por tanto el vaciado gástrico) y las secreciones del estómago. OM — VINCIT ADAMS 51-13 ATS/DUE del Servicio de Salud de la Comunidad de Madrid • Sucralfato: no se absorbe y forma una película en el nicho ulceroso que impide actúen en la zona los ácidos grasos. • Bloqueadores de los receptores H2 que inhiben la secreción gástrica. • Omeprazol: inhibe la bomba de protones de la célula parietal. • Si helycobacter pylori asociar 2 antibióticos con un inhibidor de protones. — Administración de proteínas por vía I.V. Hay que tener en cuenta que deben ser dosis progresivas, que el paciente debe estar en ayunas y acostado. La administración debe ser lenta, indicarle que repose después de la administración, y si durante la administración experimenta síntomas como malestar, náuseas, mareo, debe interrumpirse y avisar al médico. Debemos tener cuidado ya que pueden desencadenar un shock. — Administración de oxiferricarbones, por vía I.M. profunda o I.V. lentamente, no suelen producir shock. Son antiinflamatorios. — Fármacos contraindicados: informar al paciente de cuáles no puede tomar: antiagregantes plaquetarios, ácidos, anticoagulantes, ácido acetil-salicílico, corticoides y antiinflamatorios con precaución. 3.4.3. Reducir la actividad motora y secretora del estómago por medio de una dieta terapéutica — Administrando alimentos proteínicos blandos para neutralizar la acidez (controlar cantidad de proteínas). — Dando raciones pequeñas y frecuentes para permitir el descanso del tubo digestivo, así como la neutralización y dilución de las secreciones gástricas. — Suprimiendo alimentos estimulantes que irritan la mucosa gástrica. — Incluyendo hierro y ácido ascórbico para facilitar la reparación de los tejidos. 3.4.4. Prevenir y atender las complicaciones — Perforación: vigilar la aparición de dolor en epigastrio, violento y brusco, estado de síncope, vómitos y dolor irradiado a hombros. Preparar al paciente para intervención quirúrgica, si se diera el caso. — Obstrucción pilórica: poner SNG para aspiración y preparar al paciente para cirugía. A LA NI BO R Hemorragias: vigilar deposiciones, tomar pulso, T.A. dos veces al día. OM — VINCIT ADAMS 51-14 Valoración y cuidados de enfermería a personas con problemas gastrointestinales 3.4.5. Ayudar al paciente a comprender, aceptar y seguir su programa terapéutico — Demostrando interés en él y en eliminar los factores que puedan producirle ansiedad. — Enseñándole la importancia de tomar los alimentos y fármacos exactamente en el momento fijado. — Advirtiéndole de la importancia de la realización de actividades moderadas, de tener períodos diarios satisfactorios de reposo y de dormir adecuadamente. — Animándole para que deje de fumar. — Haciendo hincapié en la importancia de seguir todas las pautas prescritas; además de convencerle para que continúe el tratamiento aún después de desaparecer los síntomas. En el caso de que el tratamiento médico no sea suficiente, será necesario realizar cirugía. 4. Otros problemas gastroduodenales 4.1. Síntomas 4.1.1. Dolor Debemos averiguar la localización, irradiación y ritmo del dolor, ya que dependiendo de ello podremos definir la alteración. — Dolor ulceroso, aparece de 1 a 3 horas después de la comida y se calman con el alimento. — Dolor gástrico o gastritis, aparece después de comer, luego se pasa y aparece con la comida siguiente. — Dolor cólico, es paroxístico, la crisis dura de 10 a 15 minutos aunque puede durar más y ser periódico. Si el dolor se relaciona con la ingestión de ciertos alimentos, fármacos, debe informarse al médico y mientras tanto suspender la administración; pero si el fármaco es imprescindible avisar al médico de urgencia. Para prevenir el dolor instaurar una dieta adecuada a su tipo de dolor, administrando fármacos que calmen el dolor bajo prescripción médica. BO NI A LA OM Conjunto de síntomas que corresponden a una patología digestiva, la atención se enfoca a cada síntoma (náusea, vómito...). A veces los síntomas no corresponden a patologías digestivas, sino psíquica, debe distinguirse entre ambos tipos. R 4.1.2. Dispepsia VINCIT ADAMS 51-15 ATS/DUE del Servicio de Salud de la Comunidad de Madrid 4.1.3. Náuseas y vómitos/regurgitación — Náusea, es la sensación desagradable con rechazo acentuado hacia la ingestión de determinados alimentos, que pueden o no acabar en vómito, aunque generalmente precede al vómito. — Vómito, es la expulsión forzada y súbita de contenido gástrico por boca. — Regurgitación: expulsión por boca del contenido esofágico por encima de un obstáculo mecánico o funcional. El material alimentario se expulsa con abundante moco. Se diferencia del vómito porque el alimento no esta digerido y porque no hay nauseas ni utilización de contractura de musculatura abdominal. 4.2. Hematemesis La hematemesis requiere por parte de la enfermera unos cuidados generales (paciente con vómito) y unos cuidados especiales. La hematemesis es la expulsión de sangre por la boca mediante el vómito procedente del estómago; puede ser rojo brillante, si la hemorragia se está produciendo en ese momento; y con aspecto de posos de café, si la hemorragia se ha producido hace tiempo. Debemos distinguir entre hematesis y hemoptisis, esta última se produce, generalmente, acompañada de un acceso de tos y aparece en patologías pulmonares. Los cuidados al paciente con hematemesis los veremos en el epígrafe 5.1.1. 4.3. Alteraciones del esófago El esófago es el tubo del aparato digestivo que va desde la faringe hasta el cardias. Situado en el espacio medíastinico, por detrás de la traquea. 4.3.1. Atresias BO NI A LA OM R Anomalía congénita caracterizada por la alteración del proceso de tabicación normal del esófago; se producen conexiones con la tráquea; existen diferentes tipos: VINCIT ADAMS 51-16 Valoración y cuidados de enfermería a personas con problemas gastrointestinales A) Atresia simple Esófago proximal Traquea Atresia Esófago distal B) Atresia esofágica + fístula traquoesofágica distal La más frecuente C) Atresia más fístula traqueoesofágica proximal BO NI A LA OM R D) Fístula traqueoesofágica sin atresia VINCIT ADAMS 51-17 ATS/DUE del Servicio de Salud de la Comunidad de Madrid — Clínica: Distinta según la variedad. Si existe comunicación con aparato respiratorio pueden existir problemas aspirativos. Típica la existencia de Hipersalivación, crisis asfícticas. Relación con la ingesta. Diagnóstico: Clínico. Radiografía simple de abdomen. TRATAMIENTO: Cirugía: corrección del defecto y obliterar la fistula. 4.3.2. Traumatismos esofágicos A) Mecánicos a) Traumatismos externos: heridas de arma blanca, proyectiles, cirugía. b) Latrogénica: se desgarran las distintas capas esofágicas. P.e.: exploraciones endoscópicas. Dilataciones como Tratamiento. c) Cuerpos extraños: Especialmente si son puntiagudas o de gran tamaño. Más típico si se encuentran en 3 niveles (los más estrechos): d) — Espacio cricofaringeo. — Cayado aortico. — Cardias Esfinter Esofágico Inferior (EEI). Perforación espontánea (Sd. de Boerhaave). Suele aparecer después de muchos vómitos repetidos. Más típico en varones, alcohólicos, excesos gastronómicos. Localización: Más típica 1/3 inferior. Clínica: Dolor (variable segun etiología). Fiebre (>39ºC). Disfagia. Exploración: Enfisema a la palpación borde supraclavicular. Diagnóstico: Clínico, radiológico, toracocentesis. A BO LA NI Cirugía reparadora. OM — R Tratamiento: Drenaje VINCIT ADAMS 51-18 Valoración y cuidados de enfermería a personas con problemas gastrointestinales B) Químicos Productos caústicos (como lejía, detergentes...): esofagitis corrosiva aguda que producen estenosis cicatriciales. — Clínica: dolor, disfagia que progresivamente aumenta. Shock (insuficiencia cardiaca, TA). TRATAMIENTO: Neutralizar el caústico. No provocar el vómito ni hacer lavados, evitar ción. Hidratar por vía intravenosa. perfora- Dilataciones esofágicas y cirugía. 4.3.3. Síndrome de Mallor y Weiss — Secundario a lesiones en mucosas, generalmente en pacientes alcohólicos (posthemáticas). Se producen desgarros superficiales de la mucosa en el 1/3 inferior esófago, cardias y fundus gástrico. — Típico de alcohólicos (también en Hernia de hiato). — Se produce hemorragia disgestiva alta. Diagnóstico: Clínico, endoscopia. TRATAMIENTO: Reponer volumen de sangre. SNG (sonda nasogástrica). Hemostasia mecánica (sonda Sengstaken-Blackemore). Si falla: cirugía. 4.3.4. Alteraciones motoras El esófago se encarga de transportar los alimentos de la faringe al estómago mediante la contracción peristáltica propulsora coordinada con la apertura de los EES y EEI en el momento preciso para permitir el paso a través del bolo alimenticio. BO NI A LA OM Pueden ser primarias o secundarias. R Toda esta mecánica está regulada por una serie de factores hormonales y neuronales que actúan sobre las distintas estructuras esofágicas (musculares, esfínteres...). VINCIT ADAMS 51-19 ATS/DUE del Servicio de Salud de la Comunidad de Madrid Clasificación: a) Disfagia orofaríngea. b) Acalasia (ausencia del peristaltismo en cuerpo esofágico, tono basal EEI y falta de relajación normal en la deglución). c) Espasmo difuso sintomático del esófago (no existen lesiones orgánicas). d) Otros trastornos motores. TRATAMIENTO: Miotomia extramucosa de esófago distal y cardias (de Heller). 4.3.5. Reflujo gastroesofágico Paso del HCL (ácido clorhidrico) del estómago a esófago por disfunción del EEI que origina inflamación del 1/3 inferior del esófago. Puede producir Esofagitis péptica. Muchas veces se asocia a alteraciones anatómica como la Hernia de Hiato (paraesofágica, por deslizamiento y mixta). Clínica: • Pirosis. • Disfagia. • Regurgitación. • Dolor. • Odinofagia. • Hemorragia. Diagnóstico: R BO LA A 51-20 NI Complicaciones: Ulcus esofágico, estenosis, neoplasias, hemorragias. OM Clínica, Radiología, Esofagoscopia, Phmetria, Manometría. VINCIT ADAMS Valoración y cuidados de enfermería a personas con problemas gastrointestinales TRATAMIENTO: – Médico: disminuye reflujo (antiácidos). – Medidas higienicodietéticas. – Cirugía: cuando falla lo anterior se hace cirugía antireflujo. P.e.: Fundusplicatura de Nissen. Recidivas 10%: (fundus gástrico rodea en 360º el 1/3 distal del esófago). 4.3.6. Tumores • Benignos Son poco frecuentes: — Leiomiomas: 59% — Quistes: 22% — Pólipos: 4,9% — Papilomas: 2% — Hemangiomas: 1,6% — Adenomas: 1,2% Pueden ser mucosos, extramucosos, intramurales según su localización. • El tumor más frecuente esofágico es el CARCINOMA ESOFÁGICO (50-60%, 3/1 hombres/mujeres.) — Patogenia: no clara, pero se asocia a determinadas cosas: alcohol, tabaco, aditivos cancerígenos, calor, irradiaciones, acalasia de esófago, esofagitis por reflujo. — Localización: en cualquier tramo, pero es más frecuente en 1/3 medio. — Clasificación morfológica: Infiltrativo. 2. Proliferativo. 3. Ulcerativo. Difusión: BO NI A Sistémica (raro). OM R Local, regional (ganglios). LA — 1. VINCIT ADAMS 51-21 ATS/DUE del Servicio de Salud de la Comunidad de Madrid — — Clínica: en primeras fases no suele existir clínica y cuando ya aparece suele ser en estados avanzados: • Disfagia (98%). • Pérdida de peso. • Dolor. • Afectaciones respiratorias (por regurgitación). Diagnóstico: Clínica, radiología, endoscopia. TRATAMIENTO: Cirugía/radioterapia: solas o combinadas. Últimamente también se asocia Quimioterapia. Puede ser curativo o paliativo. Depende de la localización. Abordaje toracoabdominal, luego extirpar la pieza tumoral más limpieza ganglionar. Posteriormente se hace anastamosis esófago-yeyuno o colon. (Otras veces se usa el estómago en sustitución del esófago extirpado). — — Complicaciones postoperatorias: • Rotura de suturas. • Estenosis anastomosis. • Problemas respiratorios. Supervivencia: Aproximadamente: 12-14 meses. 20-24 meses en 1/3 inferior. 18-20% en 5 años. 4.3.7. Varices esofágicas Venas dilatadas y tortuosas en la submucosa de 1/3 inferior del esófago. R BO NI A LA OM Su formación tiene lugar en el curso de enfermedades crónicas del hígado, especialmente en cirrosis hepáticas. Ésta se acompaña de importantes alteraciones en la arquitectura hepática (ffibrosis y nódulos de regeneración) que aumentan la resistencia y obstrucción al flujo sanguíneo de la vena porta. VINCIT ADAMS 51-22 Valoración y cuidados de enfermería a personas con problemas gastrointestinales 4.3.8. H.T.P. (hipertensión portal) Se define como el incremento de la presión hidrostática en el interior del sistema venoso portal. Ello hace que el gradiente de presión entre la vena porta y la cava se eleve por encima del rango normal (2-6 mm Hg). El aumento de la P. portal de forma sostenida ocasiona la circulación colateral portosistémica por la dilatación de comunicantes preexistentes pero cerradas, como las varices esofágicas y deriva parte del flujo sanguíneo portal a la circulación sistémica sin pasar por el hígado. Las varices esofágicas constituyen las venas colaterales más relevantes segundas en la HTP. Importante, porque pueden ocasionar HDA (hemorragia digestiva aguda) por rotura de las varices, ascitis, encefalopatía hepática trastornos del metabolismo de fármacos. — Frecuencia: 50-70%. — Mortalidad: 40-84%. — Recidivas: con frecuencia +50% otro episodio. Pronóstico: grave: hemorragias, la propia HTP. Diagnóstico: fibrogastroscopia de urgencia. TRATAMIENTO: Es motivo de ingreso en UCI. Tratamiento de la hemorragia aguda: a) Fármacos vasoactivos: – Vasopresina. – Somatostatina. b) Taponamiento esofágico: Sonda de Sengstaken-Blackemore. 2 balones: • Gástrico: impacta en cardias. • Esofágico: comprime directamente las varices. Tiene 3 conductos u orificios: — Inflación del balón de esófago. LA BO R Inflación del balón de estómago. A — NI Aspiración gástrica. OM — VINCIT ADAMS 51-23 ATS/DUE del Servicio de Salud de la Comunidad de Madrid Antes de colocar el balón y mientras dura el tratamiento, debe aspirarse al máximo el contenido gástrico retenido en el estómago para evitar el vómito. — La Presión del balón debe controlarse cada hora (normal: 60-70 mm Hg). — Hacer pequeños lavados gástricos para evitar que se obture la sonda. — Las complicaciones más importantes son las neumonías por aspiración y la rotura esofágica. 4.3.9. PAE a enfermos con alteraciones esofágicas A) Traumatismos — Hacer valoración del estado del paciente, a fin de comenzar la atención dependiendo de su situación. — Mantener permeables las vías aéreas. — Cohibir hemorragia si la hubiese. — Prevenir o tratar el shock. — Administrar analgésicos. — Ayudar al médico en la extracción de cuerpos extraños si los hay. — Preparar al paciente para intervención quirúrgica si fuera preciso. — Atender al paciente en el postoperatorio si fuese necesaria la intervención (postoperatorio general). B) Quemaduras químicas Suelen producirse por la ingestión de ácidos o bases fuertes. P.A.E. urgente: — Mantener la permeabilidad de las vías respiratorias (edema de glotis). — Realizar tratamiento del shock si hubiese. — Neutralizar la sustancia química ingerida, administrando alcalis si la sustancia era ácida, o ácidos si la sustancia era alcalina. — Coger vía venosa para administración de líquidos (evitar toxicidad). — Colocar sonda vesical para control de eliminación. A 51-24 NI BO R Valorar el estado del paciente. OM — LA a) VINCIT ADAMS Valoración y cuidados de enfermería a personas con problemas gastrointestinales b) — Hacer balance exacto de líquidos y electrolitos. — Tomar signos vitales. Una vez pasada la situación urgente — Poner S.N.G. — Administrar líquidos por S.N.G. en pequeñas cantidades. — Administrar corticosteroides (según prescripción), para disminuir la inflamación. — Administrar antibióticos (s.p.) para prevenir infección. — Colaborar en la introducción de bujías dilatadoras de números progresivamente mayores, para dilatar la posible estenosis consecuente. C) Divertículos Son dilataciones de la pared del esófago, en forma de saco. Incluyen mucosa y submucosa y sobresalen por una porción debilitada de la capa muscular. Según su localización, pueden ser: Faringoesofágicos o de la parte superior del esófago. Medioesofágicos. Y epifrénicos o de la parte inferior del esófago. Fases: — Temprana (1) — Intermedia (2) — Tardía (3) 1 2 3 • P.A.E. — Valorar el estado de nutrición del paciente a fin de administrarle la dieta adecuada. — Darle alimentos líquidos, de preferencia, complementados con vitaminas, se puede también dar dieta blanda. — Administrar antiácidos y anticolinérgicos. — No dar al paciente café, ni bebidas alcohólicas. No fumar. A LA NI BO R No poner S.N.G. ya que puede producirse una perforación de la pared esofágica si se introduce en el interior del divertículo. Sólo se hará si es indispensable, bajo control de endoscopia. OM — VINCIT ADAMS 51-25 ATS/DUE del Servicio de Salud de la Comunidad de Madrid — Realizar, o insistir al paciente para que lo haga, una buena higiene bucal, debido a la fetidez del aliento por los alimentos que quedan en el divertículo. — Proporcionarle inhaladores bucales. — Evitar el reflujo, haciendo que el paciente: • Mantenga siempre la cabeza elevada. • Permanezca con el cuerpo erecto durante 2 h. después de las comidas. • Evite compresión en el abdomen a causa de ropa o postura. • Ingiera pequeñas raciones de alimento y a menudo. • Baje peso si fuese obeso. Si el paciente tuviese que ser intervenido quirúrgicamente: a) Preoperatorio: El general, más lo escrito anteriormente. b) Postoperatorio: El general, más: — Poner SNG para alimentación y aspiración, en el postoperatorio inmediato. — Controlar estrictamente el líquido drenado por la S.N.G., tanto el volumen como el aspecto. — Observar cuidadosamente la herida operatoria en busca de signos de derrame o desarrollo de fístulas, ya que se producen con cierta frecuencia. • Cáncer de esófago a) Preoperatorio General, más: — • Proporcionar calmantes si es necesario. • Realizar una buena higiene bucal. (Regurgitación, mal olor). • Explicar al paciente, si fuese necesario el postoperatorio, en que consiste la gastrostomía. Postoperatorio BO LA A Realizar cuidados de la SNG, mientras esté puesta. NI — OM R b) Administrar al paciente dieta líquida o blanda, según tolerancia, que sea rica en calorías y proteínas, (pte. generalmente desnutrido): VINCIT ADAMS 51-26 Valoración y cuidados de enfermería a personas con problemas gastrointestinales 4.4. — Observar al paciente en busca de regurgitación cuando se comiencen a dar líquidos. — Administrar dieta líquida, semiblanda, blanda... en cantidades pequeñas y a menudo. — Hacer que el paciente permanezca con la cabeza elevada, casi de pie, durante dos horas después de las comidas. — Proporcionar cuidados específicos si el paciente es tratado con quimioterapia o radioterapia. — Proporcionar atención psicológica al paciente (enfermo oncológico). Alteraciones gastroduodenales 4.4.1. Gastritis Es la inflamación de la mucosa gástrica.Las gastritis se dividen en agudas y crónicas. 1. Gastritis agudas: • No hemorrágicas, debidas a agresiones a la mucosa por exceso en la ingesta alimenticia, por alimentos irritantes, medicamentos. • Hemorrágicas, debidas a rotura de vasos en la mucosa superficial. Producidas por el consumo de Acido Acetilsalicílico, alcohol, estrés (úlcera de Cushing). Su clínica consiste en anorexia, nauseas, vómitos y dolor epigástrico. La mucosa aparece hiperémica y edematosa, aunque se suela recuperar a los pocos días. Su tratamiento es a base de antiácidos cuando hay aumento de la secreción ácida, dieta absoluta si es de tipo infeccioso y lavado gástrico y evitar el vómito si es por ingesta de corrosivos. Gastritis crónicas: Ocasionadas por una inflamación prolongada del estómago causadas por úlceras estomacales o por bacterias (helicobácter pilori). • Tipo A. Asociada a la anemia perniciosa. Afecta a cuerpo y fundus. Hay destrucción de células mucosas y disminución del ácido clorhídrico. • Tipo B. Afecta a antro. No suele haber aclorhídria. Gastritis crónica de origen no inmunitario: Originada fundamentalmente por la acción de fármacos antiinflamatorios. OM NI A Los síntomas de la gastritis crónica son inespecíficos. Las manifestaciones clínicas suelen evolucionar en forma de R b) Gastritis crónica de origen inmunológico: BO a) LA 2. VINCIT ADAMS 51-27 ATS/DUE del Servicio de Salud de la Comunidad de Madrid episodios reiterados tras transgresiones dietéticas. Se trata de personas con “estómagos delicados” que no tienen trastornos, salvo que ingieran comidas sabrosas. Las molestias pueden aparecer inmediatamente tras la comida, con una digestión lenta, penosa, con sensación de plenitud; o más tardíamente (2-3 horas) y se suelen calmar con alcalinos, pero no ingiriendo alimentos. El diagnóstico es solo posible mediante la histología. El tratamiento, si no hay molestias, no se precisa. Si hay molestias, se aconseja hacer numerosas comidas en pequeña cuantía, ingerir alimentos blandos. Prohibir la toma de ácido Acetilsalicílico, y fumar. Se aportará hierro y vitamina B12. Si hay dolor, se darán espasmolíticos y alcalinos B) Tumores gástricos MALIGNOS – – – Adenocarcinoma. Linfoma. Sarcoma. BENIGNOS – – – Pólipos. Leiomiomas. Lipomas. TUMORES GÁSTRICOS • Adenocarcinoma El más frecuente varones japoneses. Se asocia a lesiones precancerosas: Pólipos, UG, Gastritis crónica atrófica, Anastomosis. Existe una variedad infiltrante extensa que se conoce como LINITIS PLÁSTICA 80%: localización pilórica: canal píloro, antro y curvatura menor. Extensión: intramural, linfática, contigüidad, hemática. Clínica: Primer síntoma es el dolor 50%, malestar, sensación de plenitud. BO NI A LA OM Diagnóstico: Clínica, Rx abdomen simple + contraste (EGD) Endoscopia. R En cáncer avanzado: pérdida de peso, ardores, náuseas, vómitos, disfagia, eructos, anorexia, cambios ritmo intestinal. VINCIT ADAMS 51-28 Valoración y cuidados de enfermería a personas con problemas gastrointestinales TRATAMIENTO: Cirugía. Gastrectomía subtotal o total + vaciamiento ganglionar. Reichel Polya Hoffmann Diafragma Diafragma Páncreas Moux • Asistencia preoperatoria La preparación del paciente incluye, la preparación general, más: — Si el paciente tiene vómitos continuos o hematemesis, colocar SNG para aspiración o lavados y realizar los cuidados correspondientes. — Realizar una buena limpieza del colon con enemas. Tener muy en cuenta si al paciente se le han realizado Rx. del tubo digestivo con contraste (bario); examinar muy bien el líquido expulsado y administrar enemas hasta que esté perfectamente limpio. — Vigilar estrechamente P.A., coloración y Hto. Si tienen hematemesis o melenas. — Calmar el dolor si es necesario (paciente canceroso). — Administrar solamente líquidos durante las 24 h. anteriores a la intervención quirúrgica. — Disipar las preocupaciones y temores que tenga el paciente, que con frecuencia agravan la situación. A LA NI BO R Lograr un nivel nutricional adecuado, proporcionar líquidos y electrolitos de forma equilibrada y corregir anemias si hubiese. OM — VINCIT ADAMS 51-29 ATS/DUE del Servicio de Salud de la Comunidad de Madrid — El paciente al que sea necesario realizarle una gastrectomía total, puede convertirse en un inválido desde el punto de vista nutritivo. Darle la mayor cantidad posible de explicaciones. • Atención postoperatoria General, más: — Colocar al paciente en posición de Semi-Fowler, para facilitar el drenaje del estómago, una vez recuperada la conciencia. — Tomar con frecuencia los signos vitales. — Administrar analgésicos para prevenir complicaciones pulmonares y facilitar la respiración y la tos. — Realizar todos los cuidados de la SNG observando el líquido de drenaje que será hemático durante las primeras doce horas. Avisar al médico si el volumen es importante. — Realizar control riguroso de pérdidas y ganancias de líquidos. — Limpiar la boca con frecuencia y proporcionar métodos para paliar la sed. — Cuidar la gastrostomía según técnicas (si la hubiese). — Vigilar el tránsito abdominal, auscultación de ruidos y defecación. — Comenzar a dar alimentación a partir de la aparición del tránsito abdominal, según tolerancia; la dieta pasará de líquida a semiblanda, a blanda y finalmente sólida, con 6 tomas al día dejando descansar por la noche. — Evitar comidas que favorezcan el “síndrome de vaciamiento rápido”: dar cantidades pequeñas y frecuentes; evitar comidas que tengan abundantes azúcares; reducir los líquidos en las comidas y administrarlos entre ellas; dar medicamentos anticolinérgicos antes de las comidas, recomendar al paciente que coma lentamente y masticando bien; proporcionar descanso después de las comidas. — En las gastrectomías totales, complementar la dieta con vitaminas y minerales, igualmente dar hierro y vitamina B12 si hay anemia. — Prevenir las complicaciones, shock, hemorragia, trombosis, embolia, diarrea, evisceración, problemas cardiopulmonares. — Enseñar al paciente todo lo que se refiere a alimentación y hábitos de vida para la salida del hospital. A BO LA NI 51-30 OM El estómago constituye una porción dilatada del tubo digestivo que se sitúa entre el esófago por arriba y el duodeno por debajo, ocupando una gran R 4.4.2. Cirugía de estómago VINCIT ADAMS Valoración y cuidados de enfermería a personas con problemas gastrointestinales parte de la celda subfrénica izquierda. El estómago y el duodeno guardan estrechas relaciones, no sólo por la anatomía, sino también por la fisiología, presentando incluso, algunas enfermedades semejantes como sucede con la úlcera péptica. Aunque las enfermedades del estómago, generalmente denominadas GASTROPATÍAS, son extraordinariamente variadas, las úlceras gastroduodenales y los tumores malignos son los que aportan mayor contingente de enfermos adultos al cirujano. A) Alimentación por gastrostomía — Se comenzará a partir de las 24 h. de la intervención quirúrgica. — Durante las primeras 24 horas de administración, se darán solamente líquidos (agua de preferencia). La cantidad será de 30 a 60 ml. cada vez. Este líquido podrá ser también el resultado de mezclar secreciones gástricas previamente aspiradas más agua, en cuyo caso, se descontará a la cantidad prevista de agua, la aspirada de jugo gástrico. — La alimentación se fraccionará en 6 u 8 tomas al principio, para llegar a 4 ó 5 tomas al día, dejando si es posible, al paciente descansar por la noche. — A partir de las 48 horas se aumentarán progresivamente el número de calorías y la consistencia del alimento. — La cantidad máxima que se dará será de 500 a 600 cc/toma. • Técnica b) Calentar al baño maría a 37 °C. c) Colocar al paciente en posición de semisentado para evitar reflujo. d) Conectar la jeringa o tubo del sistema a la sonda de gastrostomía de forma que no haya entrada de aire. e) Introducir el alimento lentamente (entre 30 a 40 minutos de duración). f) Interrumpir si se sospecha que hay obstrucción; intentar desobstruir aspirando, nunca empujando hacia dentro, con agua. Si no se desobstruye será necesario cambiar la sonda. g) Lavar la sonda siempre al finalizar con agua templada. h) Pinzar y cerrar inmediatamente la sonda con tapón para impedir la entrada de aire. i) Mantener al paciente semisentado durante 30 minutos. A LA NI BO R Medir la cantidad de la toma. OM a) VINCIT ADAMS 51-31 ATS/DUE del Servicio de Salud de la Comunidad de Madrid j) Registrar el volumen y contenido de cada comida y las reacciones del paciente. k) Observar la tolerancia. B) Cuidado local El de cualquier cura más: — Mantener la sonda bien sujeta a la piel del abdomen colocando una tira de esparadrapo hipoalérgico. — Cambiar la zona de colocación del esparadrapo para evitar irritación. — Vigilar la zona de la piel circundante a la sonda, a fin de reconocer tempranamente signos de irritación por la salida del jugo gástrico alrededor del catéter. — Observar si hay reflujo continuo alrededor de la sonda y avisar al médico (cambio por una de calibre más grande). — Si se sale la sonda, introducir otra con rapidez para evitar el reflujo del alimento. — Colocar pomadas protectoras (óxido de zinc o vaselina) en la zona que rodea a la sonda para proteger la piel del reflujo. — Cambiar la sonda cada 3 ó 4 días. — Lavar diariamente la zona con agua y jabón neutro. — Una vez que esté todo bien cicatrizado, no es necesario seguir utilizando técnicas asépticas; todo lo que se utilice deberá estar bien limpio. — Pasadas varias semanas (cuando la gastrostomía es permanente), la sonda se puede retirar y colocarla sólo en el momento de la alimentación. Mientras tanto, el orificio permanecerá tapado con gasas y esparadrapo. • Precauciones — No dar directamente la comida del refrigerador, ni forzar la entrada de la misma para evitar molestias abdominales. — Si tenemos la sensación de que existe obstrucción, suspender la entrada del alimento e informar del problema al médico. • Educación del paciente con gastrostomía — Enseñar al paciente a alimentarse por sí mismo y qué tipos de alimentos puede tomar. A LA NI 51-32 BO R Enseñar al paciente a cambiar la sonda cada 2 ó 3 días. La sonda debe estar limpia, aunque no necesariamente estéril. OM — VINCIT ADAMS Valoración y cuidados de enfermería a personas con problemas gastrointestinales — La piel necesita un cuidado especial, para evitar la irritación por los jugos gástricos que escapen de la herida, la cura debe ser diaria para evitar la maceración de la zona y se debe aplicar pomadas, del tipo vaselina u óxido de zinc alrededor de la sonda. — Después de varias semanas la sonda se suele retirar y se coloca solamente para las comidas. 4.5. Alteraciones del intestino delgado e intestino grueso 4.5.1. Divertículos A) Definición — Pequeñas herniaciones mucosa/saculares a través de la pared muscular del colon (más típico en colon sigmoide). — Incidencia mayor en > 50 años. — La pared diverticular está formada por capas finas de mucosa y serosa, solamente. — Los divertículos son, a veces, las responsables de hemorragias rectales graves. Con frecuencia se inflaman causando Diverticulitis. — Podemos encontrar divertículos en duodeno, yeyuno e ileon. Suelen ser asintomáticos. B) Diverticulitis Inflamación de los divertículos que pueden ocasionar una obstrucción o una perforación y la formación de fístulas y abscesos. Quirúrgica (1º ensayar tratamiento conservador). Antibióticos, líquidos intravenosos y reposo oral, 2/3 evolucionan bien. – Si no es posible: resección de la parte afectada y posterior colostomía proximal y distral. – Si el segmento afecto proximal muy bajo: colostomía y cerrar segmento rectal. – Si contaminación peritoneal limitada, se puede hacer anastomosis primera. NI BO OM R Lo más indicado es hacerlo en dos tiempos y 1º colostomia proximal temporal. A LA TRATAMIENTO: VINCIT ADAMS 51-33 ATS/DUE del Servicio de Salud de la Comunidad de Madrid C) Divertículo de Meckel Saculación congénita que aparece tras la obliteración incompleta del conducto vitelino u onfalomesentérico 1-2% población general. Localización: 30-50 cm. aprox. de la válvula ileocecal. Puede precipitar una invaginación, infección (cada vez se ven más en adultos). TRATAMIENTO: 4.5.2 Cirugía. Enfermedad de Crohn Proceso inflamatorio crónico, inicialmente flemoso, de origen transmural, generalmente segmentario y formador de úlceras, fisuras, abscesos y fístulas que afectan a cualquier órgano del tubo digestivo, pudiendo producir lesiones a distancia y causar alteraciones en otros órganos extraintestinales (ganglios linfáticos, vasos, hígado, etc.). El engrosamiento de la pared intestinal puede propiciar una obstrucción intestinal La enfermedad de Crohn alterna periodos de remisión con periodos de sintomatología (diarrea, dolor abdominal, malaabsorción con déficit nutricional). Los cólicos suceden después de las comidas, por el incremento de peristaltismo con relación a la ingesta, para evitarlos el paciente disminuye su ingesta. Además se forman úlceras en la mucosa del intestino y otros cambios inflamatorios que dan por resultado una secreción irritante que es vaciada al colon, por el intestino distendido, ocasionando diarrea crónica. Ello ocasiona debilidad, pérdida de peso y dolor por la pérdida de líquidos y la baja ingesta. Incluso en algunas ocasiones el intestino inflamado puede perforarse y formar abscesos intraabdominales y anales. Puede haber melena y también síndrome de absorción deficiente. El tratamiento médico de la enfermedad de Crohn se fundamenta en antiinflamatorios y esteroides, y en algunas situaciones tto inmunosupresor junto a una dieta blanda con poco residuo, complementada con vitaminas y hierro. La diarrea se trata de forma sintomática. 4.5.3. Colitis ulcerosa A BO LA NI 51-34 OM Es continua, no se extiende más allá del colon y del recto. Se caracteriza por úlceras múltiples, inflamación difusa y descamación del epitelio del colon. Con periodos de remisión y de florecimiento. Con frecuencia comienza en el recto y el sigmoide y se disemina ascendiendo hasta abarcar todo el colon. R Es una enfermedad ulcerosa e inflamatoria del colon y el recto. VINCIT ADAMS Valoración y cuidados de enfermería a personas con problemas gastrointestinales Tiene un elevado riesgo de malignizarse pudiendo desarrollarse un carcinoma de colon. La sintomatología típica de estos enfermos suele ser: diarrea, dolor abdominal, rectorragias, gran exudación y secreción de moco y pus. El tratamiento no suele ser etiológico, ya que se desconoce, sino sobre los síntomas y signos con el propósito de controlarlo: — Reposo y psicoterapia: fármacos sedantes y antidepresivos — Dieta pobre en residuo (rica en proteína y con complementos hierro y vitaminas). — Antiespasmódicos/Antidiarreicos. — Reposición hidroelectrolítica — Quimioterapias/Antibióticos/Corticoides — Contraindicados los laxantes (pueden propiciar un megacolon). Tratamiento quirúrgico se aplica en determinadas ocasiones. La operación de elección suele ser la extirpación del colon con ileostomía. 4.5.4. Tumores A) Intestino Delgado Benignos: leiomiomas, lipomas, neurofibromas, fibromas (pueden causar síntomas que requieran tratamiento quirúrgico). Malignos: adenocarcinoma, linfoma, tumor carcinoide (íleon). El tratamiento es quirúrgico (resección) y a veces pueden ser necesarias operaciones repetidas. B) Colon a) Benignos: pólipos, hemorragia rectal cuyo tratamiento es electrocauterizar, hacer controles posteriores. b) Malignos: cáncer de colon. Segunda causa de muerte 40-60 años (más 60-75 años). Recto: más frecuente en varones. A BO LA NI Diseminación: directa, hemática (crecimiento lento), linfática. OM — R Colon sigmoide: más frecuente en mujeres. VINCIT ADAMS 51-35 ATS/DUE del Servicio de Salud de la Comunidad de Madrid — Clínica: depende de la localización: • Colon ascendente: anemia, fatiga. • Colon descendente: alteración ritmo intestino / hemorragia. • Recto: sangre en heces. Diagnósticos: clínico, endoscopia, enema opaco, CEA (Ag. carcinoembrionario). TRATAMIENTO: Cirugía. Extirpación quirúrgica amplia más drenaje linfático. Depende de la distancia del Ca. recto al ano. La resección abdominoperineal del recto requiere una colostomia sigmoide de permanente. La resección anterior baja con anastomosis de colon sigmoide a recto, es la intervención curativa de elección unicamente si se puede resecar un margen de 5 cm. de intestino normal por debajo de la lesión y si es técnicamente posible. Supervivencia: 5 años, 90% (sólo afecta mucosa). 20% (sólo afectación también de muscular). Se puede asociar Quimioterapia. 4.5.5. Hemorroides 50% en > 50 años. Se las ha conceptuado clásicamente como varices a los plexos hemorroidales debidos a la especial disposición anatómica de éstos vasos. • Clasificación Según localización: a) Externas: se localizan por debajo de la línea dentada y están revestidas por epitelio escamoso. b) Internas: encima de la línea dentada. c) Grado III: permanentemente fuera. LA BO Grado II: protuyen en defecación. 51-36 A b) NI Grado I: no protuyen. OM a) R Según protusión: VINCIT ADAMS Valoración y cuidados de enfermería a personas con problemas gastrointestinales Clínica: hemorragia, protusión (“bultos”) en margen anal. Dolor. La hemorragia suele ser secundaria a defecación y se evidencia en el papel higiénico. Rara vez produce anemia. Sólo duelen si se trombosan o se ulceran. Diagnóstico: inspección del recto. TRATAMIENTO: Tratamiento: Médico: corrección del estreñimiento. Escleroterapia. Si son grandes y no responden al tratamiento médico: hemorroidectomia (previamente se usan bandas de forma que intenta necrosar el hemorroide). I: médico I y II: escleroterapia. II. ligadura (bandas de goma). III. ligadura y Cirugía. 4.5.6. Fisura anal — Desgarro longitudinal agudo o úlcera ovoide crónica en el epitelio escamoso estratificado del canal anal. • Se asocia a estreñimiento y hemorroides. • Mujeres = hombres (igual incidencia en mujeres que en hombres) — Clínica: dolor más hemorragia en la defecación. — Tratamiento: Conservador (laxantes). Baños de asiento. Cirugía (si en 8-10 días no desaparecen los síntomas): Esfinterotomia lateral abierta. NI BO OM A Los procesos infecciosos que asientan en las inmediaciones del ano son relativamente frecuentes, originando colecciones purulentas que se disponen entre las diferentes estructuras musculares y cuando cronifican forman fístulas anorrectales. LA — R 4.5.7. Abscesos anorrectales VINCIT ADAMS 51-37 ATS/DUE del Servicio de Salud de la Comunidad de Madrid — Gérmenes: E. coli, próteus, estafilococos. — Abscesos: los más frecuentes son los superficiales. a) Dolor. b) Rubor. c) Tumefacción. TRATAMIENTO: Incisión y drenaje adecuado (los antibióticos no resuelven todo el problema). 4.5.8. Tumores de ano y recto a) Carcinoma epidermoide. b) Leiomiomas. c) Lipomas. Peor pronóstico cuando más alto se localiza. 4.6. Peritonitis Inflamación aguda o crónica del peritoneo en que por la naturaleza de éste y su peculiar relación ante una agresión se van a producir una serie de hechos morfológicos, fisiológicos y clínicos comunes, más marcados que la diversidad etiopatogénica del proceso. 4.6.1. Clasificación Pueden ser según aparición: a) Agudas. b) Crónicas (poco imptes). c) Difusas. d) Localizadas. R BO NI A LA OM La inflamación de la serosa peritoneal puede curar con una “restitució ad integrum” de la misma o en ocasiones, con motivo de una larga duración del proceso que deja una secuela: ADHERENCIA FIBROSA: Síndrome Adherencial “Bridas” que puede originar cuadros de oclusión intestinal o molestias crónicas difíciles de precisar. VINCIT ADAMS 51-38 Valoración y cuidados de enfermería a personas con problemas gastrointestinales 4.6.2. Clasificación según origen a) Postraumáticas. b) Por perforación de órgano no infectado. c) Por perforación de órgano infectado. d) Postoperatorio (desunión de una anastomosis). 4.6.3. Clínica Dolor, vómitos, alteración del tránsito intestinal (no paso de heces ni gases) malestar general. 4.6.4. Examen clínico (La exploración del abdomen es muy importante). — Abdomen agudo. — Vientre en tabla. — Blumberg +/– TRATAMIENTO: Médico, Quirúrgico asociados. Catéter en vena (aportar líquidos). — Oxígeno si gasometría alterada. — Posición de Fowler (semisentada). — Sonda nasogástrica (SNG). — Nutrición parenteral. — Antibióticos. — Drenajes peritoneales. OM NI BO Sonda vesical (medir diuresis) (mayor de 30 cc/h.). A LA — R 4.6.5. Cuidados de enfermería VINCIT ADAMS 51-39 ATS/DUE del Servicio de Salud de la Comunidad de Madrid 4.7. Hernias inguinales 4.7.1. Definición Formación de una evaginación del peritoneo parietal a través de un orificio de pared, constituyendo un saco que contiene una o varias vísceras abdominales (asas intestinales...) de forma permanente o transitoria. Suelen ser secundarias a hiperpresión intraabdominal sedentarismo (especialmente asociado a obesidad), defectos de pared. 4.7.2. Clasificación — Indirectas: 60% se suele asociar al cordón espermático. — Directas: 20% independiente cordón espermático. — Mixtas. 4.7.3. Clínica Lo primero que se notan es un “bulto” en región inguino-crural que aumenta con tos o maniobra de Valsalva. Puede existir dolor ocasional. Si se estrangula produce Sd. Obstructivo. TRATAMIENTO: Cirugía, antes se usaban, al principio, los bragueros pero el tratamiento definitivo es el quirúrgico. — Herniotomia: disección y aislar el saco herniario. — Herniorrafia: sutura de bordes. — Hernioplastia: si existe necesidad de reparar alteración en la pared. 4.8. Colelitiasis, coledocolitiasis Litiasis biliar: presencia de cálculos en el interior del tracto biliar: Colédoco: Coledocolitiasis — Vesícula: Colelitiasis A BO LA NI Patrón: mujer obesa de unos 40-50 años. Multípara. OM R — VINCIT ADAMS 51-40 Valoración y cuidados de enfermería a personas con problemas gastrointestinales 4.8.1. Clínica Dispepsia, sensación de pesadez postprandial (más si es rica en grasas). Dolor intenso en hipocondrio derecho (cólico biliar) puede existir ictericia. 4.8.2. Diagnóstico Clínica, ecografía, colecistografía, CPRE (colangiopancreatografía retrograda endoscópica). Tac: (tomografía axial computarizada). Si el cálculo pasa al colédoco puede originar cuadros de: a) Ictencia obstructiva. b) Cólico biliar. c) Colangitis aguda. Una complicación importante de la coledocolitiasis: pancreatisis aguda. Algunas veces para llegar al diagnóstico de la patología hepática o biliar es necesario hacer laparoscopia o Biopsia hepática: obtener fragmento de hígado para examen mediante punción transcutánea. Indicaciones: hepatoesplenomegalia de causa desconocida, alteraciones hepáticas no explicadas, hepatopatías alcohólicas (para estadiaje), hepatopatías crónicas, Diagnóstico Diferencial colestasis, Neoplasias, Fiebre de origen desconocido (F.O.D.) Contraindicada: si existen alteraciones hemorrágicas. 4.8.3. Cuidados Hacer tratamiento, Hb, pruebas cruzadas, coagulación pruebas hepáticas. 2. Ayunar desde el día anterior. 3. Anestesia local (lidocaína 1%), hasta cápsula hepática. 4. Aguja de klatskin o menghim (nº 16) conectada a jeringa 10 ml. con solución de cloruro sódico al 0,9%. 5. Apnea respiratoria. Se hace presión negativa en la jeringa, se introduce la aguja unos 2-3 cm. hacia delante y se retira con rapidez. BO NI A LA OM Posteriormente: enfermo tumbado, en cama sobre el lado derecho durante 2 horas mínimo. R 1. VINCIT ADAMS 51-41 ATS/DUE del Servicio de Salud de la Comunidad de Madrid Control: 24 horas, hacer tratamiento posterior. Complicación más frecuente: hemorragias intra-abdominales. Peritonitis. TRATAMIENTO: – Colecistectomia + Coledocolitotomia – Prevención de coledocolitiasis residual. Se hace una Coledoco duodenostomia laterolateral 4.8.4. Técnicas – Para extraer cálculos de colédoco se usa un catéter del Fogarty que se lleva desde la ampolla de Vater (ver si pasa a duodeno), como los conductos hepáticos. – Hacer lavados de vesícula biliar (sonda de forma de Nelaton, p.e.). – Una vez extraídos los cálculos y ver que no existe papilitis estenosante se coloca un drenaje en forma de T de kehr en el colédoro (relleno previamente de suero salino isotónico). – Se hace un control postoperatorio (colanfiográfico por el Kehr, previa al cierre del colédoco. – Se sutura y se deja un drenaje subhepático. – El tubo en forma de T de Kehr se pinza a los pocos días y se hace una nueva colangiografía de control (a los 10-12 días) postoperatorio. Si el control es normal, despinzar hasta el día siguiente para ver que no existen complicaciones y se retira. A las 24 horas: alta. Si es anormal: nuevo control 3-4 días. Complicaciones de Kehr: arrancamiento, fístulas biliares, dificultad extracción/sutura, estenosis reactivas (mucho tiempo). 5. Procedimientos y técnicas de enfermería 5.1. Planes de cuidados de enfermería 5.1.1. PAE al paciente con hematemesis — Acostar al paciente, con la cabeza baja para que expulse la sangre más fácilmente, así como vigilar que no se produzca aspiración. — Durante y después del vómito vigilar signos vitales. Anotarlos. (T.A., pulso, frec. cardíaca, color de piel y mucosas, temperatura, sudor, estado de conciencia). A LA NI BO R Debe avisarse al médico, es una situación de emergencia. OM — VINCIT ADAMS 51-42 Valoración y cuidados de enfermería a personas con problemas gastrointestinales — Administración de oxígeno si es posible, dependiendo del estado del paciente (4 a 6 litros). — Coger una vía y administrar sueros. Sacar sangre y pedir hematocrito, recuento, fórmula, grupo, Rh., iones y tiempo de protrombina. — Poner sonda nasogástrica si el paciente no la tiene, para hacer lavado con suero fisiológico, se introduce líquido en poca cantidad con una jeringa por la sonda, luego se aspira. — El médico mandará o no la aspiración gástrica. — Sondaje vesical para llevar balance de líquidos. — Transfusión sanguínea si es necesaria. — Administración del tratamiento prescrito. — Tomar signos vitales cada 1/2 h. durante las primeras horas. — Anotar el tratamiento, hora y dosis administrada, cantidad y calidad de sangre expulsada, así como todos los incidentes. — Tranquilizar al paciente durante todo el tiempo. — Una vez pasada la urgencia, debemos procurar un ambiente tranquilo y relajado al paciente; al tiempo que observaremos las deposiciones, valorando la eliminación de los restos de sangre digeridos (melenas), así como la aparición de nuevas pérdidas. 5.1.2. PAE en pacientes con estreñimiento y diarrea A) Diarrea Hay 4 objetivos a realizar: b) Medidas que alivien los síntomas: estos síntomas suelen ser distensión abdominal, flato por excesiva deglución de aire, dolor tipo cólico, cefaleas, anorexia, tenesmo rectal. Vigilar y administrar los alimentos emulsivos después de cada deposición para evitar retortijones e irritación mucosa. c) Mantener líquidos y electrolitos: Conservar un buen estado de nutrición, dar líquidos abundantes para reponer las pérdidas, vigilar y controlar la cifra de Na y K, dar dieta rica en Na y K, administrar tratamiento médico, vigilar la ingestión de alimentos, comidas frecuentes en poca cantidad, evitar alimentos irritantes. ADAMS A LA NI BO R Restablecer la función normal de intestino: las diarreas suelen ser secundarias a infecciones, intoxicación, etc.; requieren tratamiento médico, debemos averiguar la causa y aplicar dicho tratamiento. OM a) VINCIT 51-43 ATS/DUE del Servicio de Salud de la Comunidad de Madrid d) Medidas para mantener la higiene y la comodidad: retirar las heces una vez que ha terminado, porque se produce repugnancia al olor y vista, al tiempo que puede ser fuente de contaminación. Aconsejar y permitirle al paciente que se lave las manos después de la deposición. Retirar la ropa sucia, limpieza exhaustiva de la zona rectal y dejar al paciente que lo haga por sí solo si puede. Aplicar cremas en caso de irritación. Si se usa cuña, ésta debe estar a mano pero no a la vista y vaciarla, limpiarla y desinfectarla después de cada deposición. Ventilar bien la habitación, si el olor es muy desagradable utilizar ambientador. B) Estreñimiento Hay 4 objetivos a realizar: a) Restablecer la función normal del intestino: los estreñimientos se deben a cambios de hábitos, horario, etc. No es necesario recurrir a un tratamiento médico, aparte de que puede ser patológico, debemos procurar una regularidad en las horas de la defecación, pronta atención a la necesidad del paciente, dieta rica en residuos, suficiente ingestión de líquidos y ejercicio. b) Medidas que alivien los síntomas: suelen ser los mismos que en las diarreas. Debemos administrar laxantes, el horario depende del tipo de laxante, para la comodidad del paciente, supositorios rectales, enemas, extracción manual del fecaloma (ponerse guantes lubricados, se introducen 2 dedos se extraen en trozos, se debe por lo tanto romper). Aplicación de sonda rectal para eliminar gases. c) Mantener un buen estado de nutrición y buen equilibrio hidroelectrolítico: aportando gran cantidad de líquidos porque ayudan al peristaltismo y para ablandar las heces, vigilar la ingestión de alimentos, estimular el apetito para combatir la anorexia, alimentos ricos en residuos (espinacas) y con efectos laxantes (ciruelas). d) Medidas para mantener la higiene y comodidad del paciente, similares a las descritas en la diarrea. 5.1.3. Atención de enfermería al enfermo ostomizado A) Definición La ostomía es la intervención quirúrgica que permite crear una comunicación entre un órgano interno y el exterior con el fin de eliminar los productos de desecho del organismo. La nueva abertura que se crea al exterior en la ostomía recibe el nombre de "estoma", que significa boca. Comúnmente se la conoce por el nombre de "ano contra natura". A BO LA NI 51-44 OM Las ostomías que afectan al aparato digestivo se llaman ostomías digestivas, y el contenido o producto eliminado al exterior son las heces. Las osto- R B) Tipos de ostomías VINCIT ADAMS Valoración y cuidados de enfermería a personas con problemas gastrointestinales mías urinarias son aquellas que afectan al aparato urinario, y el contenido eliminado al exterior es la orina. a) Colostomía La colostomía es un tipo de ostomía intestinal que comunica el colon con el exterior. Las colostomías pueden ser permanentes o temporales. La colostomía permanente o definitiva es para toda la vida y afecta a la parte final del colon. La más frecuente es la colostomía descendente que se localiza en la zona superior izquierda del abdomen. La colostomía temporal es aquella en la que se puede, posteriormente, restablecer el tránsito intestinal con su consiguiente desaparición. Las más frecuentes son las colostomías ascendentes y las transversas. Este tipo de colostomía se localiza en la zona superior derecha del abdomen. b) lIeostomía La ileostomía es un tipo de ostomía intestinal que comunica el íleon, que es la parte final y más larga del intestino delgado, con el exterior. Las ileostomías también pueden ser permanentes o temporales, respondiendo al mismo criterio que las colostomías. Las ileostomías siempre se localizan en el lado inferior derecho del abdomen. c) Urostomía Se denomina urostomía o derivación urinaria, a la intervención quirúrgica que consiste en desviar el curso normal de la orina. Al igual que las ostomías intestinales, puede ser también definitiva o temporal. El método más utilizado y con mejores resultados en la práctica de una urostomía es el Conducto ileal o Conducto de Bricker. Consiste en un simple método de transporte de orina desde los uréteres hasta la superficie de la piel, siguiendo una técnica en la que se implantan los uréteres en un segmento del íleon, el cual canaliza la orina hacia el exterior. Otras desviaciones urinarias, menos utilizadas pero frecuentes, son: la ureterostomía cutánea, que consiste en comunicar la parte final de uno o de los dos uréteres con el exterior; la derivación urinaria continente; la vesicostomía (a nivel de vejiga urinaria) y la nefrostomía (a nivel renal). C) Objetivos de Enfermería BO NI A LA OM Ayudar al paciente y a su familia a adaptarse a la nueva situación, apoyándoles psicológicamente. R Enseñar al paciente y/o familia tras el alta hospitalaria, a manejar el dispositivo (bolsa), ayudándose al principio mediante demostraciones prácticas y posteriormente supervisándoles y resolviendo sus posibles dificultades y/o dudas. VINCIT ADAMS 51-45 ATS/DUE del Servicio de Salud de la Comunidad de Madrid Informar y asesorar al paciente y su familia sobre las distintas necesidades y situaciones de la vida diaria (alimentación, sexualidad, trabajo, vacaciones, etc), de manera que en el menor tiempo posible el paciente pueda llevar una vida normal. D) Plan de cuidados a) Cuidado del estoma Nos referimos a los estomas digestivos que son los más frecuentes. El manejo del orificio (estoma) debe ser siempre cuidadoso para evitar lesiones en la piel. No es posible fijar reglas rígidas en cuanto a la frecuencia del cambio de la bolsa; si no hay problemas, lo razonable es hacerlo cuando esté llena la bolsa a 2/3 o pierda adherencia. Si ocurre cualquier derrame, debe cambiarse el dispositivo inmediatamente. Debe evitarse siempre el despegar los dispositivos adhesivos de forma innecesaria sobre la piel sin protección, a fin de evitar lesionarla. Disco de colostomía y bolsa colectora. — Guantes, apósitos de gasa, soluciones hipoalérgica para lavados, disolvente para el disco. — Pomada de triamcinolona y nistanina. — Bolsas para deshechos. Procedimiento de enfermería El paciente debe estar en posición cómoda y relajado. — Explicar al paciente los detalles de la técnica. — Descubrir la zona. — Lavado de manos. — Aplicar el disolvente alrededor de los bordes del disco y despegar el disco gradualmente. — Lavar la piel con agua tibia y jabón neutro utilizando una toalla suave para secar bien. — Aplique la pomada sobre la piel seca. — Humedecer el disco de goma hasta que esté pegajoso y colocarlo alrededor del estoma. R — OM NI A 51-46 — BO c) Material LA b) VINCIT ADAMS Valoración y cuidados de enfermería a personas con problemas gastrointestinales Revise el fondo de la bolsa colectora para que esté bien cerrado y controlar las fugas. — Eliminar los materiales de desecho. — Actualmente las bolsas de colostomía son desechables, por lo que no es necesario limpiarla, facilitándose el trabajo y evitando malos olores. Información y asesoramiento al paciente y familia — El aspecto normal del estoma es rojo rosado comparable al de la mucosa del interior de la boca. — No tiene sensibilidad y es insensible al dolor, por lo que deben evitarse las lesiones accidentales. Si le duele, póngalo en conocimiento de su médico o enfermera. — Existen muchos tipos diferentes de dispositivos. Se aconsejará al paciente el más adecuado para sus necesidades personales. Actualmente son dispositivos modernos que han sido cuidadosamente diseñados para ser planos, libres de olores, libres de crujidos y son totalmente invisibles debajo de la ropa normal. — En algunas circunstancias conviene que las bolsas sean drenables para que puedan vaciarse cuando sea necesario, pueden quedarse puestas durante varios días según las circunstancias y preferencias personales. El constante e innecesario cambió de bolsas adhesivas causará dolor y daños en la piel entorno al estoma y debería obviarse. Debe cambiarse la bolsa completamente cuando hay alguna fuga del contenido sobre la piel, ya que los enfinas contenidos en los desperdicios dañarán la piel y causan un gran malestar si no se cuida debidamente. — Algunas personas se sienten más seguras llevando una faja con su bolsa, sobre todo en vista de un trabajo esforzado. Sin embargo, otras se sienten suficientemente seguras para no llevarlas y confían en el poder adhesivo de su bolsa. Algunas mujeres llevan una faja-pantalón o corsé adaptado para mayor seguridad. — Tampoco hay nada que impida reanudar su vida social y sus actividades recreativas favoritas en cuanto sienta ganas de hacerlo. NI BO R En términos generales puede decidirse que no hay ningún motivo para no poder reanudar su anterior trabajo cuando se sienta suficientemente fuerte y su médico le de su visto bueno. Aunque puede ser inconveniente realizar un trabajo manual esforzado como levantar objetos pesados. OM — A LA d) — VINCIT ADAMS 51-47 ATS/DUE del Servicio de Salud de la Comunidad de Madrid Cuando se sienta recuperado, el hecho de tener un estoma no tiene que impedir practicar deportes y pasatiempos que anteriormente le gustaban. — Existen unas bolsas más pequeñas para bañarse o nadar. — No tendrá el mismo control voluntario de su estoma como lo tenía de su ano y no podrá abrirlo y cerrarlo cuando quiera. Sin embargo, podrá adaptarse y manejarlo con la ayuda de su propia determinación y de la colaboración de las muchas fuentes de ayuda disponibles, como por ejemplo la asociación de ayuda al paciente ostomizado (AEDO). — No debe de seguir un régimen especial, pero puede aconsejarle tener cierto cuidado en las primeras seis semanas posteriores a su operación. Si algún alimento en particular le causa molestias, déjelo un tiempo y vuelva a probarlo más tarde. Los primeros días debe tener cuidado con determinados alimentos con un alto contenido de fibra, tales como cebollas, frutas secas, guisantes, frutos secos, apio, palomitas, coco y las verduras utilizadas en las comidas chinas. — Intentar no saltarse ninguna comida ni abusar de platos copiosos o grasientos. — Una vez preparado y capaz de cuidar personalmente de su estoma, debe recordar varios puntos: 1. Piel dolorosa entorno al estoma. Las causas más frecuentes son: a) Cambio constante de bolsas adhesivas. b) Alergia a alguna sustancia específica. c) Fuga de desperdicios de la ileostomía sobre la piel. Puede ser debido al tamaño inadecuado del dispositivo que deja una zona demasiado grande de piel desprotegida. d) Inflamación de los folículos capilares entorno al estoma. e) El uso de jabones o desinfectantes ásperos para limpiar el estoma y la piel. Utilice únicamente agua caliente limpia y un suave jabón no perfumado. 2. Sangrado ligeramente en la superficie del estoma. BO NI A LA OM Una bolsa o redondel que se ajuste demasiado fuerte alrededor de la base del estoma puede rozar y causar una ligera sangría. R A veces ocurre después de un lavado demasiado entusiasta del estoma y no es motivo para alarmarse. VINCIT ADAMS 51-48 Valoración y cuidados de enfermería a personas con problemas gastrointestinales 3. Sangrando desde el interior del estoma. Cualquier incidencia tal como el sangrado, el cambio de color de forma, de tamaño o de condición de su estoma, o su evacuación debe ser notificado a su médico. 4. Diarrea. Una evacuación excesivamente acuosa puede ser causada por determinados alimentos. El abuso de alcohol, en particular la cerveza puede tener un efecto adverso. Cualquier trastorno emocional o el ajetreo de viajar puede desembocar en episodios de evacuaciones más líquidas. A veces, determinados medicamentos que hayan sido prescritos, por ejemplo, antibióticos orales, pueden causar variaciones en la evacuación de la ileostomía. 5. Olor. Existirá olor fecal normal cuando el dispositivo se quite para el cuidado rutinario del estoma en la intimidad de su cuarto de baño. No habrá más olor que el que se nota durante la evacuación de heces de la forma más habitual a través del ano. Si cuida sus costumbres alimenticias, su higiene personal y lleva un dispositivo moderno a prueba de olores que se ajuste perfectamente, el olor no le representará ningún problema en la vida diaria. 5.1.4. PAE a pacientes con ictericia, hepatitis y cirrosis descompensada A) Ictericia • Objetivos — Antihistamínicos (vigilancia y precaución). — Tranquilizantes y sedantes (vigilancia y precaución). — Ayudar al paciente a dominar la tendencia a rascarse: con actividades que distraigan su atención, cortar la uñas y limpiarlas, evitar ropa excesiva en la cama, poner guantes limpios para dormir. BO Lociones calmantes. A — NI Bañar en almidón o bicarbonato de sosa. OM — R Controlar el prurito y mantener al paciente más cómodo LA a) VINCIT ADAMS 51-49 ATS/DUE del Servicio de Salud de la Comunidad de Madrid b) Apoyo psicológico — Atención encaminada a evitar la turbación del paciente debido a su aspecto poco normal, evitando gestos y comentarios de los familiares y del resto del personal sanitario. — Evitar los espejos. B) Hepatitis • Objetivos Aislar al paciente. Reposo en cama. — Proporcionar toallas de papel y bolsas para secreciones de nariz y garganta y luego quemarlas. — Utensilios de uso personal, tanto para la limpieza especial de la cuña, como para todo (desinfectar la cuña antes de volverla a usar). — Evitar la ingesta de restos de comida o bebida para otras personas. — Respetar las reglas de aislamiento, uso de batas y lavado de manos. — Usar agujas y jeringas desechables. — Recomendar al paciente que no done sangre en el futuro. Mantener buena nutrición — Proporcionar dieta nutritiva, rica en proteínas y vitaminas y pobre en grasas. — Comidas frecuentes y en poca cantidad. — Aprovechar la hora del desayuno para una comida más abundante, ya que a lo largo del día aumenta la anorexia. — Suprimir el uso del alcohol. — No comer mariscos crudos o poco cocidos. Vigilar la evolución Llevar gráfica de control (pulso, T.A. Tª, diuresis). — Vigilar el color de la orina y heces. A — NI Control de bilirrubina y transaminasas 2 veces/semana. OM — R c) — BO b) Evitar contagios LA a) VINCIT ADAMS 51-50 Valoración y cuidados de enfermería a personas con problemas gastrointestinales d) — Administrar el tratamiento médico de forma rigurosa. — Vigilar la aparición de signos clínicos que anuncien las posibles complicaciones: Persistencia de ictericia, pequeñas hemorragias, (epístaxis, gingivorragia, hematomas), trastornos de la conciencia, (agitación, desorientación, postración), trastornos nerviosos. Atención psicológica — Proporcionar distracciones. — Hacer comprender la importancia de su colaboración para evitar contagios. C) Cirrosis descompensada • Objetivos Vigilar la abstención absoluta de alcohol. — Reposo en cama (el hígado tiene menos necesidades metabólicas). — Administrar el tratamiento respetando el horario indicado, vigilando que lo tome y tomando signos vitales cada 12 h. — Balance de líquidos, pesar diariamente. — Medir perímetro abdominal. — Si se hace paracentesis aplicar cuidados. Mantener buen estado de nutrición — Animar al paciente a comer y para ello: buena presentación, tener en cuenta sus gustos, higiene bucal y entorno agradable (evitar malos olores y visión desagradable). — Comidas frecuentes y poca cantidad. — Dieta sin sal, rica en glúcidos, normal en proteínas y pobre en grasas. — Comer despacio y masticar bien. — Si es necesario dar alimentos por sonda. Prevención de complicaciones por el reposo prolongado • Respiratorias: A Posición semisentado en lo posible. NI — OM R c) — BO b) Conseguir que el hígado recupere su función LA a) VINCIT ADAMS 51-51 ATS/DUE del Servicio de Salud de la Comunidad de Madrid • • d) — Hacer toser y expectorar. — Ejercicios respiratorios. Infecciones intercurrentes: — Buena higiene corporal. — Punciones con asepsia máxima. — Aislar pacientes infectados. Úlceras por decúbito: — Cambios posturales. — Masaje en punto de apoyo. — Higiene corporal y de la cama. — Colchón antiescaras. Vigilancia de síntomas que indican complicaciones — Varices esofágicas. — Hematemesis. — Melenas. 5.1.5. P.A.E. a enfermos con pancreatitis • Objetivos Administrar analgesia indicada. — Proporcionar posiciones de comodidad. — Cambios posturales. Reducir los estímulos pancreáticos para disminuir las secreciones No administrar nada por boca (para eliminar los estímulos principales de la secreción enzimática). — Aspiración nasogástrica (para extraer el ácido clorhídrico del estómago impidiendo la liberación de secretina). — Administrar tratamiento y alimentación parenteral según prescripción médica. R — OM NI A 51-52 — BO b) Mejorar las molestias y el dolor LA a) VINCIT ADAMS Valoración y cuidados de enfermería a personas con problemas gastrointestinales c) 5.2. En la fase de recuperación — Comenzar con pequeñas cantidades de líquidos. — Progresivamente dieta normal. — Evitar alcohol, café, comidas abundantes o muy condimentada y alteraciones emocionales. — Llevar una vida lo más relajada posible. — Insistir al paciente y familiares para que lleven a cabo el tratamiento y las revisiones indicadas. Técnicas diagnósticas 5.2.1. Técnicas exploratorias del esófago A) Radiología En una Rx simple no se visualiza el esófago, debe especificarse en sustancia de contraste. Preparación del paciente: — Papilla que tiene que tomar. — Explicarle en qué consiste la prueba. — Ayunas 12 horas antes. — Asegurarse que desde 3 días antes no debe tomar fármacos que contengan bismuto. — Advertirle que no fume. • Técnica Paciente de pie, torso desnudo, debe deglutir la papilla y mientras ésta desciende se visualiza en la pantalla, que puede fijarse si interesa; luego se toma los 200 cc. de papilla y a continuación se realiza la Rx (bario). BO NI A LA OM R La cinerradiología es un tipo de Rx con pantalla de Rx fluorescentes, donde se ve la función del esófago, se puede pasar por un monitor si hay alteraciones. La técnica es la misma y la preparación igual. Se ve el esófago en su totalidad, se aprecia el calibre y se estudia el peristaltismo. Es menos manejable que la Rx. VINCIT ADAMS 51-53 ATS/DUE del Servicio de Salud de la Comunidad de Madrid B) Endoscopia a) Esofagoscopia Se utiliza para extraer cuerpos extraños bajo anestesia general; el paciente en decúbito dorsal, cabeza en hiperextensión y se introduce un esofagoscopio rígido. Apenas se utiliza actualmente. b) Esofagofibroscopia Se utiliza para hacer biopsias. No hace falta una anestesia general. El paciente requiere una preparación: debe estar en ayunas, explicarle en qué consiste la prueba, colocarle en decúbito lateral izquierdo, y previa anestesia local con spray para evitar el reflejo del vómito, se introduce el fibroscopio. No tiene riesgos, pero hemos de tranquilizar al paciente para obtener su colaboración, vigilar si aparece hemorragia cuando hemos extraído una toma para biopsia. Si se aplica anestesia local en faringe, no dar líquidos después de la prueba hasta que el paciente recupere el reflejo de deglución. C) Toma de presión esofágica Debe hacerse en servicios especializados. La técnica es la introducción de una sonda unida a un manómetro que, dependiendo de la zona, toma distintas presiones. Se realiza en enfermos con cardiospasmos, los cuales no van a presentar diferencias de presión en la zona del espasmo. 5.2.2. Técnicas exploratorias gastroduodenales A) Radiología Siempre con contraste, es el denominado tránsito gastroduodenal baritado. Preparación del paciente: Papilla que tiene que tomar. — Explicarle en qué consiste la prueba. — Ayunas 12 horas antes. — Asegurarse que 3 días antes no toman fármacos que contengan bismuto. — Advertirle que no fume. BO NI A LA OM La técnica y la preparación es similar a la esofágica. R — VINCIT ADAMS 51-54 Valoración y cuidados de enfermería a personas con problemas gastrointestinales B) Endoscopia a) Fibrogastroscopia Se insufla una cantidad de aire para que todos los pliegues se puedan visualizar. b) Endoscopia terapéutica Se visualizan las zonas que necesitan intervención quirúrgica menor: pólipos, coagulación de lesiones sangrantes mediante clips hemostáticos o electrocoagulación, extracción de cuerpos extraños mediante pinzas especiales, dilatación de estenosis esofágica mediante dilatadores adaptados al fibroscopio. Está contraindicado cuando el paciente no colabora, en el infarto agudo, en aneurismas de aorta descendente y en tumores. Las complicaciones más corrientes son: las reacciones alérgicas (depresión cardiorespiratoria), dolor y molestias para expulsar el aire insuflado, neumonías por aspiración, hemorragia digestiva, perforación esofágica por mala técnica a nivel de la faringe. C) Estudio de la secreción gástrica Es un examen complementario que recoge secreción gástrica, primero sin estímulo y luego con estímulo; pudiéndose estudiar el volumen-acidez, cantidad de ClH y secreción alcalina primaria. — Preparación: El paciente debe estar en ayunas 24 horas antes. — Técnica: Sonda nasogástrica que se introduce por la nariz, el enfermo debe estar en decúbito lateral izquierdo, aspirándose jugo gástrico con una jeringa o aspirador, depositándose en un recipiente cada 15 minutos durante una hora, deben ser 5 extracciones, es la secreción basal. Luego se inyecta al paciente un estimulador de la secreción gástrica, como la histamina, por vía subcutánea y se siguen extrayendo muestras cada 15 minutos, durante 1 ó 2 h. dependiendo de la prueba y ésta será la secreción global. — Contraindicado en pacientes con hemorragia digestiva de menos de 3 semanas. — Complicaciones como la reacción alérgica a la histamina (dolor de cabeza y malestar general). 5.2.3. Técnicas exploratorias del intestino BO NI A LA OM Se determina por medio del análisis de la sangre. Se estudian por una batería en extracciones de sangre: azúcares, lípidos, prótidos, vit. B, A, D y hierro. R A) Exámenes biológicos VINCIT ADAMS 51-55 ATS/DUE del Servicio de Salud de la Comunidad de Madrid B) Radiología Tránsito intestinal: consiste en hacer ingerir al paciente una papilla de bario, se sigue su progresión en una pantalla de Rx, tomándose placas en intervalos de 1/2 hora. Otra forma es colocando al enfermo una sonda hasta el intestino y por ella se introduce la papilla (plomo en la punta de la sonda), esta forma es más rápida. Preparación del paciente: explicarle la técnica, debe estar en ayunas, asegurarse de que 6 h. antes de la prueba no tomó ningún fármaco radiopaco. Contraindicada cuando se sospecha que el paciente puede padecer una oclusión intestinal. C) Biopsias De la pared interior del intestino delgado, se utiliza una sonda que tiene en la punta una especie de guillotina. Con la laparoscopia obtenemos un trocito de pared para biopsia. Preparación: explicarle la técnica. Debe estar en ayunas. Prueba: se introduce la sonda por la boca, se espera de 2 a 3 h., que es lo que tarda en pasar por el píloro, se controla con Rx., para saber que está en el lugar exacto de extracción para biopsia. Incidentes: hemorragias y perforación intestinal. Vigilancia después de la prueba: si aparecen dolores abdominales, náuseas, vómitos, tomar T.A. y pulso periódicamente cada 1/2 ó 1 h. Vigilar heces para ver si aparece sangre durante los dos o tres días después. D) Estudio químico de las heces Fecalograma: consiste en dosificar los diferentes elementos de las heces en 24 h. Es un análisis cualitativo. Coprocultivo: se hace sobre todo en las diarreas, para determinar si existen estafilococos, salmonellas, etc., que provocan sintomatología intestinal. 5.2.4. Técnicas exploratorias de colon y recto BO NI A LA OM Introducción de una cánula rectal que tiene un globito hinchable para que no se salga por el ano después de introducido. Se pone al paciente en una mesa tumbado; la sustancia de contraste (Bario), se introduce mediante un sistema de suero conectado a la sonda rectal. El radiólogo lo va viendo por una pantalla R A) Radiología VINCIT ADAMS 51-56 Valoración y cuidados de enfermería a personas con problemas gastrointestinales de Rx y cuando lo crea conveniente realizará la Rx. Después hacer defecar al paciente y luego se realiza otra Rx para apreciar mejor los pliegues de la mucosa. Otro tipo se realiza con el enema de bario doble contrastado: se hace opacificando el colon mediante una pequeña cantidad de bario mezclado con un producto fijador de la mucosa y después aire para distender el colon. • Preparación del paciente Explicarle la técnica, tres días antes dar dieta sin residuos, en casos de urgencia puede hacerse sin dieta. Se suprimen frutas y verduras cocidas o crudas, pan, pastas, arroz y patatas. Durante 3 días tomará carne asada, pescados, huevos, azúcar, queso, zumos y mantequilla de 30 a 35 gr. día. La víspera del examen se dará un laxante por vía oral y se pondrá enema de limpieza consistente en 2 l. agua tibia y unas gotas de aceite. Dos horas antes del examen poner otro enema (si la prueba se efectúa por la tarde deberá tomar ese día sólo café o té azucarado). B) Endoscopia • Rectoscopia Son 4 exploraciones que se realizan a la vez: Inspección anal, tacto rectal, anoscopia y rectosigmoideoscopia. b) Material necesario: dedil o guantes estériles. Glicerina u otro lubricante, anoscopio, rectoscopio, torundas para limpiar u obtener muestras, pinzas de biopsia, tubos estériles para depositar la toma y enviarlo al laboratorio. c) Técnica: ayudarle a colocarse para la exploración en posición genupectoral y tener delicadeza. Estar pendiente del paciente y vigilar sus reacciones. Si no pueden adoptar la posición, colocarlos en decúbito lateral y con las rodillas contra el pecho flexionadas al borde mesa. d) Inspección: para ver si hay fisuras anales, fístulas, hemorroides externas y afecciones dermatológicas. e) Tacto rectal: se introduce el dedo con guante o dedil lubricado, detectamos la tonicidad del esfínter anal, este estudio se acompaña del examen de ampolla rectal en la parte baja para detectar pólipos, tumoraciones y úlceras; además de examinar también el estado de la próstata en los hombres y examen ginecológico en mujeres. f) Anoscopia: se introduce el anoscopio y se visualiza el canal anal; sirve para detectar hemorroides internas, tumores, ulceraciones, pólipos, etc. A LA NI BO R Preparación del paciente: explicarle la prueba y la técnica, sobre todo por la posición en la que le van a colocar. El día antes poner enema limpieza y el día de la prueba enema acuoso (Cassen), si no ha defecado. OM a) VINCIT ADAMS 51-57 ATS/DUE del Servicio de Salud de la Comunidad de Madrid g) Rectosigmoideoscopia: se introduce el rectoscopio entre 20 ó 25 cm, se visualiza el sigma y el recto, así como la parte baja de la ampolla rectal. h) Complicaciones: que el paciente no colabore y produzcamos erosión en la mucosa, o bien lipotimias por intolerancia a la posición. • Colonoscopia Examen endoscópico semejante a la fibrogastroscopia, pero en vía rectal. Visualizamos el sigma, colon izquierdo e incluso la totalidad del colon (1,20 a 1,80 m.) si se introduce todo el fibroscopio. Se puede poner una premedicación para tranquilizarlo. Se ven con este método, lesiones tumorales, colitis ulcerosas y se pueden hacer biopsias a cualquier nivel con pantalla de Rx. También podemos extraer pólipos. 5.2.5. Técnicas exploratorias de hígado y vías biliares A) Rx simple de abdomen No necesita preparación ni vigilancia. B) Colecistografía Rx. de vías biliares, previa opacificación de las mismas, por un producto iodado ingerido por el paciente. • • Preparación — 12 h. antes tomar tabletas de producto iodado, (que se absorben por el intestino y se almacenan en la vesícula, eliminándose por el hígado). — No tomar nada después. — La cena del día anterior, debe ser ligera y sin grasas. — No administrar laxantes entre esas 12 h. — Debe estar en ayunas y no beber agua. Incidentes Intolerancia digestiva durante las 12 h., vómitos, diarreas, reacciones cutáneas por intoxicación con el Iodo, prúrito, (dar cremas); estos síntomas desaparecen al eliminarse el iodo. BO NI A 51-58 OM Se realizan de pie, con y sin compresión. Para eliminar el producto de la vesícula y vaciarla totalmente se da la comida de Boyden, que es yema de huevo, azúcar, crema y ron. R Técnica LA • VINCIT ADAMS Valoración y cuidados de enfermería a personas con problemas gastrointestinales C) Colangiografía Opacificar las vías biliares, mediante un producto iodado a través de vía I.V. Es más rápido que el anterior, pero presenta más alergias y puede producir un shock endotóxico. D) Arteriografía de tronco celíaco y mesentérica superior Contraste en el tronco celíaco a través de la arteria femoral. • Preparación Informar de la técnica. Rasurar y desinfectar la zona donde se hace la punción. Comprobar la coagulación del paciente a través de un estudio de protrombina. Debe estar en ayunas. • Después de la prueba Vigilar lugar de punción. Tomar signos vitales cada 1/2 h. en las 3 h. primeras, luego se espacia. Reposo durante 12 h. Tomar temperatura y pulsos periféricos (pedios) calor y color del miembro. E) Esplenoportografía Opacificación de la vena aorta a través de punción en bazo, comporta ciertos riesgos. • Preparación Explicar la prueba. Poner premedicación si está prescrita. Revisar analítica y realizar estudios de coagulación previos. Desinfectar la zona, (subcostal izquierda), rasurar. • Incidentes Hemorragia intrabdominal, ruptura del Bazo. • Vigilancia posterior Tomar signos vitales, vigilar posible shock hemorrágico (hipotensión con pinzamiento, taquicardia). Vasoconstricción, sudoración, oliguria, obnubilación. Reposo 24 h. después de la prueba. 5.2.6. Biopsia hepática, laparoscopia y paracentesis A) Biopsia hepática • Objetivo BO NI A LA OM R Extracción de un fragmento de hígado, para examen, mediante punción transcutánea. VINCIT ADAMS 51-59 ATS/DUE del Servicio de Salud de la Comunidad de Madrid • Material necesario Bata y guantes estériles para el médico. Paños estériles. Desinfectante local. Paquete de curas. Anestésico local. Jeringa y agujas. Aguja de biopsia. Tubo de ensayo con líquido fijador o suero fisiológico para depositar el fragmento. Material de sutura: agrafes o aguja e hilo. • Preparación del paciente — Explicar la prueba, tranquilizar y animar al paciente a que colabore. — Paciente en ayunas como mínimo 6 h. antes. — Administrar premedicación si está prescrito. — Revisar historia; deberá tener pruebas hepáticas, estudios de coagulación, grupo sanguíneo y Rh. • Ejecución de la prueba — Acostar al paciente con el brazo debajo de la cabeza, el tronco y la cara en ligera rotación hacia el lado izquierdo. — Desinfectar la zona: 8º ó 9º espacio intercostal derecho, sobre la línea axilar media. — Preparar el anestésico local y facilitárselo al médico. — Indicar al paciente que respire profundamente 3 ó 4 veces, espire y permanezca en apnea. — El médico introduce la aguja de biopsia en el hígado por vía intercostal, aspira tejido y la retira, en este momento decir al paciente que respire normalmente. — Depositar el fragmento en el tubo de ensayo, anotar el nombre del paciente y enviar al laboratorio. — Cubrir la zona de punción con un apósito estéril. • Vigilancia posterior — Tomar signos vitales, F.C. y T.A. cada hora durante las seis primeras horas, luego cada 3 horas. — Acostar al paciente del lado derecho con el brazo haciendo presión sobre la pared torácica durante 1/4 h. A LA NI BO R Se hace al menos durante 48 horas, para detectar posibles complicaciones de hemorragias torácicas, neumotórax o derrame pleural. OM — VINCIT ADAMS 51-60 Valoración y cuidados de enfermería a personas con problemas gastrointestinales — Reposo en cama 24 h. — Vigilar apósito (aparición hemorragia). — Vigilar la aparición de dolor torácico o abdominal. B) Laparoscopia Endoscopia de la cavidad peritoneal. • Objetivos Visualizar los órganos contenidos en la cavidad peritoneal, asas intestinales, estómago, hígado, bazo y vesícula. • Preparación del material Batas y guantes estériles para el médico. Paños estériles para el campo. Antiséptico para desinfectar la zona. Paquete de curas. Material para neumoperitoneo. Aparato de Küss, Trocar para insuflación. Anestésico local. Jeringa y agujas. Para la laparoscopia: Bisturí. Trocar para la punción. Laparoscopio. Pinzas de biopsia. Pinzas porta agrafes o cualquier material de sutura. • Preparación del paciente — Psicológica, explicar en qué consiste la prueba, que no es un examen doloroso y que no se trata de una intervención quirúrgica. — Rasurado y desinfección de la zona, de todo el abdomen y sobre todo de la zona del ombligo. — Pacientes en ayunas. — Administración de la premedicación prescrita. — Verificar la historia, debe tener hecho un estudio de coagulación, grupo sanguíneo y Rx de abdomen. • Técnica — Hacer una incisión con el bisturí en la línea media del abdomen, introduciendo el trocar. Retirar el mandril e introducir el laparoscopio para visualizar. A LA NI BO R Crear un neumoperitoneo introduciendo aire con aparato de Küss, mediante un trocar en el centro de una línea que se extiende desde la espina ilíaca anterosuperior y el ombligo. OM — VINCIT ADAMS 51-61 ATS/DUE del Servicio de Salud de la Comunidad de Madrid — Si es necesario se obtienen biopsias. — Se retira el laparoscopio, se evacua el aire al máximo, se retira el trocar y se sutura la piel. — Cubrir la zona con un apósito estéril. • Vigilancia después de la prueba — Reposo durante 24 h. — Vigilar la zona de punción por posible hemorragia. — Tomar regularmente signos vitales. • Complicaciones Son excepcionales, pueden aparecer: hemorragia por herida vascular, herida visceral, embolia gaseosa por paso de aire a algún vaso, infección peritoneal por técnica no aséptica. C) Paracéntesis • Objetivo Extracción de líquido acumulado en la cavidad peritoneal. • Fines — Diagnóstico: tomar muestras y analizar. — Terapéutico: extracción de líquido para reducir la presión ejercida sobre abdomen y diafragma. • Preparación del paciente — Información y preparación psicológica. — Hacer que orine, la vejiga debe estar vacía por el peligro de perforación. — Colocar al paciente en posición de Fowler para que el líquido se acumule en las zonas bajas. — Debe estar aislado el líquido en lo posible. LA BO Preparar anestésico que se va a usar. 51-62 A — NI Desinfectar la zona de punción. OM — R • Ejecución de la prueba VINCIT ADAMS Valoración y cuidados de enfermería a personas con problemas gastrointestinales — El médico introduce un trocar, retira el mandril e introduce el tubo de plástico por donde sale el líquido hacia el recipiente preparado para ello. — Vigilar durante la punción el pulso, palidez, respiración y mareos. — Una vez finalizada, retirar el trocar y poner un apósito en el lugar de la punción. — Anotar cantidad y características del líquido extraído. • Material necesario Anestésico local, aguja, y jeringa (a veces no se usa). Trocar, cánula, tubo de ensayo de plástico. Recipiente para recoger el líquido. Tubo para recoger muestras. Equipo de desinfección y cura. 5.3. Procedimientos de enfermería 5.3.1. Sondaje gástrico El sondaje gástrico es la introducción de una sonda desde el exterior hasta el estómago, las vías de introducción son por la nariz o por la boca. A) Fines — Para realizar aspiración de contenido gástrico. — Para realizar lavados gástricos. — Para administrar alimentación o medicación. B) Material Sonda gástrica del tamaño adecuado, lubricante, pinzas de Kocher, esparadrapo, batea, jeringa de 50 cc. con el cono que se adapte a la entrada de la sonda, guantes desechables, toalla, vaso con agua (si el enfermo está consciente), fonendoscopio, suero fisiológico (si se le va a hacer un lavado), aspirador (si se va a realizar aspiración) o bolsa colectora, dieta o alimento cuando el sondaje es para alimentación. — La sonda de Foucher (intoxicaciones vía digestiva). — La sonda de Entron (alimentación). — La sonda de PLUMMER, se utiliza poniendo bujías para dilataciones. BO La sonda de SALEN (dos luces). A — NI La sonda más corriente es la de LEVIN (una sola luz). OM — R Tipos de sondas: LA a) VINCIT ADAMS 51-63 ATS/DUE del Servicio de Salud de la Comunidad de Madrid b) — La sonda de MULLER-ABBOT, tiene dos entradas, se utiliza para que llegue al intestino delgado. — La sonda de CANTOR, tiene un balón de caucho en la punta que se llena de mercurio (5 cc), también llega al intestino delgado. — La sonda de SENGSTAKEN-BLAQUEMORE, tiene tres vías y dos balones: dos vías para inflar los balones y otra que va al estómago, se utiliza para hemorragias en esófago (varices esofágicas). Hay otra variedad que es la sonda de LINTON, que sólo tiene un balón para el estómago. Técnica de colocación de la sonda: — Explicarle al paciente la técnica y lograr su colaboración. — Preparar el material. — Colocar al enfermo en posición de semisentado, cómodamente. — Si el paciente tiene prótesis dentales, quitarlas. — Colocar en el pecho del paciente una toalla. — Colocar la riñonera cerca del enfermo por si se producen vómitos. — Colocarse los guantes (no es necesario que sean estériles). — Si la sonda es muy blanda se introduce un momento en agua fría, si es rígida se introduce en agua caliente. — Si la sonda no tiene marcas medir la longitud que tenemos que introducir: desde el lóbulo de la oreja hasta el puente de la nariz más la distancia desde el puente de la nariz al apéndice xifoides. Se señala con un esparadrapo y se introduce. Fig. 1 1 2 Marcador de tela adhesiva BO NI A LA OM R 1 2 VINCIT ADAMS 51-64 Valoración y cuidados de enfermería a personas con problemas gastrointestinales Si tiene señales, la 1ª nos indica el cardias, la segunda el estómago, la tercera el píloro y la cuarta el duodeno, debe introducirse hasta cerca de la 3ª señal. — En el caso de que durante la introducción de la sonda exista mucha resistencia o le provoque mucho dolor, hay que dejar descansar al paciente y volverlo a intentar. — Una vez introducida la sonda se debe comprobar que está en estómago: aspirando para ver si sale contenido gástrico, introduciendo aire a través de la sonda y colocando un fonendo en epigastrio para escuchar la entrada de aire en el estómago (15 ó 20 cc.), o introduciendo el extremo de la sonda en un vaso con agua y comprobar que no hay burbujeo. — Una vez comprobado que la sonda está en estómago, se pinza y se fija con cuidado ya que pueden producirse úlceras por presión. Además de fijarse a la nariz debe fijarse a la mejilla y a la cama o ropa del enfermo. — Conectar la sonda, bien a una bolsa colectora, aspirador o se tapa con un tapón, según el objetivo de la colocación de la sonda. Cuidados generales: — Mantener la sonda siempre permeable, realizando irrigaciones frecuentes con 20 ó 30 cc. de suero. — Realizar una higiene estricta de boca y nariz. — Procurar que el enfermo se enjuague varias veces la boca para que no se le reseque y lubricar los labios. — Movilizar cada día la posición de la sonda para evitar que se formen úlceras por presión, en la mucosa gástrica, bien sacándola un poco y volviendo a introducirla o bien inyectando un poco de aire. Extracción de la sonda: — Mantener la sonda cerrada con pinza o tapón, a fin de evitar la salida de contenido gástrico durante la extracción y su penetración en vías respiratorias. — Retirar la sonda con suavidad y cierta rapidez, de forma continua (sin pararse). R Colocar al paciente ligeramente incorporado, explicándole lo que se le va a hacer, y pidiéndole que respire profundamente en el momento de la extracción. OM — NI BO d) Se lubrica la punta de la sonda y comenzamos a introducirla suavemente hasta la faringe, comprobando que no se ha desviado hacia la cavidad bucal, seguimos introduciendo la sonda con rapidez pero sin brusquedad, antes de que aparezca el reflejo del vómito. A LA c) — VINCIT ADAMS 51-65 ATS/DUE del Servicio de Salud de la Comunidad de Madrid — Colocar la sonda una vez extraída en un recipiente. — Limpiar las fosas nasales (por dentro y por fuera), y las señales de esparadrapo. — Realizar una buena higiene bucal. 5.3.2. Aspiración gástrica Se utiliza para tomar muestras para análisis, para descompresión del estómago, en casos de obstrucción intestinal o vómitos repetitivos, y en el postoperatorio de algunas intervenciones quirúrgicas. El vaciado se suele hacer de dos formas: — Por gravedad, colocando una bolsa colectora. — Por vacío, puede ser aspiración continua o intermitente. Cuidados: — No poner una presión negativa demasiado fuerte, porque la sonda se pega a la mucosa gástrica y se producen lesiones. — Asegurarse de que la sonda está funcionando perfectamente y que no hay acodaduras. — Vigilar el volumen, color y consistencia del líquido que sale por la sonda y anotarlo siempre. — Vaciar el recipiente en el que se está depositando el contenido gástrico una vez cada 8 horas, porque es conveniente saber lo que drena el enfermo según la hora del día. 5.3.3. Lavado gástrico Se utiliza para extraer sustancias tóxicas, limpiar el estómago de contenido o restos hemáticos y facilitar hemostasia. A) En caso de intoxicación Es necesario preparar además del material general, el antídoto de la sustancia ingerida. Inmediatamente bajar el extremo exterior de la sonda y dejar que salga por gravedad. BO — LA Introducir suero fisiológico o agua (entre 300-500cc). A — NI Asegurarse de que la sonda está en estómago. OM — R Cuidados: VINCIT ADAMS 51-66 Valoración y cuidados de enfermería a personas con problemas gastrointestinales — Repetir la maniobra todas las veces que sea necesario, hasta que el líquido que se extraiga sea totalmente claro (suele hacerse de 7 a 10 veces, pero pueden ser necesarias hasta 20 ó más). — Guardar el líquido del primer lavado para demostración de existencia del tóxico si fuese preciso. B) En caso de Hemorragia — Introducir la solución prescrita a velocidad regular (no excesivamente rápido). — Mantener el líquido durante el tiempo prescrito y vaciar (por gravedad o aspiración) una vez pasado un tiempo. — Anotar siempre el líquido que se introduce y el líquido que se extrae, a fin de prevenir errores en el balance. — Anotar las características del líquido que se extrae. 5.3.4. Alimentación gástrica Se utiliza cuando el paciente no puede tomar alimentos por boca. • Técnica y cuidados — Calentar el alimento de forma que no esté excesivamente caliente ni excesivamente frío, para evitar regurgitaciones o aumento del peristaltismo. — Colocar al paciente en posición de semisentado para prevenir regurgitaciones y aspiración bronquial del contenido gástrico. — Introducir el alimento con jeringa o conectando el sistema de goteo a la sonda y dejarlo entrar por gravedad (nunca forzar), regulando la velocidad de entrada subiendo o bajando la altura del recipiente o abriendo o cerrando la llave del sistema de goteo. — Administrar el alimento a velocidad moderada, ya que la excesiva rapidez puede provocar vómitos o diarreas. — Evitar siempre la entrada de aire, manteniendo la jeringa o el sistema de goteo unidos a la sonda, y pinzando ésta una vez que se termine el alimento. — Una vez que se ha terminado, inyectar agua para lavar la sonda y pinzar (unos 20 cc). — Colocar el tapón y despinzar. A LA NI BO R Asegurarse de que la sonda está en el estómago y es permeable. OM — VINCIT ADAMS 51-67 ATS/DUE del Servicio de Salud de la Comunidad de Madrid — Hacer que el paciente permanezca ligeramente incorporado, si no hay contraindicación, durante 2 horas después, a fin de evitar aspiración bronquial. 5.3.5. Recogida de heces para análisis A) Condiciones generales de recogida y transporte de heces — Recoger directamente la totalidad de una deposición en un recipiente provisto de un cierre hermético. — El recipiente debe estar adecuadamente seco y estéril hasta que se practiquen los coprocultivos. — Las heces no deben estar mezcladas con agua u orina. — Sea cual sea la naturaleza del examen, las heces deben ir lo más rápido posible al laboratorio. — La recogida para un examen parasitológico debe ser espontánea. El enfermo debe abstenerse 48 h antes del examen de cualquier medicamento que disminuya o acelere el tránsito intestinal. — Eliminar también algunos productos que son causa de dificultades técnicas, como los polvos insolubles (sulfato de bario, gel de aluminio, bismuto) y el aceite de parafina, así como los supositorios. B) Condiciones particulares de recogida de heces en función del examen solicitado • Estudio funcional de la digestión Llamado “Técnica de Coiffon”. Someter al paciente, 48 h antes del examen, a un régimen alimentario polivalente. En una de las dos comidas del día ponerle: — Carne de buey poco hecha. — Puré de patatas y zanahoria. — Mantequilla. • La búsqueda de sangre en las heces — Durante ese período no cepillarse los dientes. — Asegurarse, antes de enviar las heces al laboratorio, de que el paciente no ha presentado ninguna hemorragia nasal o anorrectal. — Es preferible recoger las heces durante tres días seguidos. LA A 51-68 NI BO R Suprimir de la alimentación, los tres días precedentes al examen: la carne, los embutidos, el pescado, las espinacas y las lentejas. OM — VINCIT ADAMS Valoración y cuidados de enfermería a personas con problemas gastrointestinales • El coprocultivo — Es indispensable la condición de esterilidad, la recogida de las heces debe hacerse directamente en recipientes estériles. — La recogida debe realizarse previamente a toda antibioticoterapia. • Examen parasitológico de las heces El examen de las heces debe hacerse enseguida de la deposición, por lo que el transporte se hará rápidamente; lo ideal sería que la defecación tuviera lugar en el laboratorio, sobre todo para la búsqueda de amebas. — Todos los restos visibles a simple vista en las heces deben ser conservados y enviados al laboratorio en un recipiente que contenga suero fisiológico. — Previo aviso del médico, el examen parasitológico puede ser completado por el “scotch test”: por la tarde poner en el ano un trozo de scotch, que está destinado a recoger los huevos de los parásitos durante la noche. Enviarlo al laboratorio al día siguiente por la mañana. — Si la clínica lo permite, hacer precisar en la petición de laboratorio la clase de parásito que se busca; ya que los métodos de examen difieren según los parásitos. BO NI A LA OM R — VINCIT ADAMS 51-69