Cómo abordar El síncope en perros: un síndrome
Anuncio

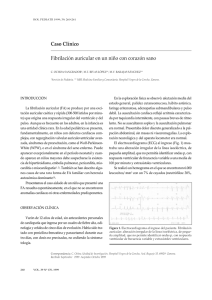
Published in IVIS with the permission of the editor Close window to return to IVIS CÓMO ABORDAR ... El síncope en perros: un síndrome, no una enfermedad Marianne Skrodzki, DVM Berlín, Alemania La Dra. Skrodzki estudió Medicina Legal y Veterinaria en Berlín y obtuvo su título y su cargo docente con venia docendi por su trabajo de investigación sobre enfermedades de pequeños animales. Dirige su propia clínica de Cardiología de Pequeños Animales en Berlín desde 2002. Marianne Skrodzki ha sido profesora invitada en la Universidad de Riga, San Petersburgo, Moscú y Tirana, con visitas de estudio a la Universidad de Filadelfia, Utrecht y Edimburgo. Sus principales intereses radican en el diagnóstico y el tratamiento de las enfermedades cardiacas hereditarias y adquiridas en pequeños animales. Marianne Skrodzki desempeña su actividad a nivel internacional, por ejemplo, en WSAVA y en el Foro Internacional de Expertos sobre Insuficiencia Cardiaca Canina (Canine Heart Failure International Expert Forum, CHIEF). Eberhard Trautvetter, DVM Berlín, Alemania El Dr. Trautvetter ha trabajado en el campo de la Cardiología de Pequeños Animales desde 1967. Después de una estancia de investigación en la Universidad de Pensilvania en 1972, fue nombrado Catedrático en la Universidad Libre de Berlín. En 1984 se hizo cargo de la dirección de la Clínica de Pequeños Animales. Tras su jubilación universitaria, en 2000, Eberhard Trautvetter trabaja en una consulta y orienta a los licenciados que preparan su doctorado en Alemania y en el extranjero. Sus principales intereses científicos radican en el análisis del pedigrí y en las enfermedades cardiacas genéticas en perros y gatos de raza; ha recibido numerosas distinciones internacionales por sus resultados en la investigación, como el Centennial Award of Merit de la Universidad de Pensilvania y la Medalla de Honor de la asociación francesa de especialistas veterinarios en pequeños animales, CNVSPA (Conférence Nationale des Vétérinaires Spécialisés en Petits Animaux). Introducción El cerebro, como órgano que controla muchas de las funciones del organismo, tiene como principal prioridad su abastecimiento de sangre. En comparación con otros sistemas orgánicos, que experimentan una pérdida funcional precoz, el cerebro recibe un suministro sanguíneo adecuado con una presión arterial media de 6070 mmHg. Una caída de la presión arterial de hasta aproximadamente 40 mmHg provoca en el cerebro una reducción del aporte de oxígeno, de la producción de CO2 y de la utilización de glucosa. Por debajo de esta presión, la función cerebral se va deteniendo gradualmente. 36 / / Veterinary Focus / / Vol 18 No 3 / / 2008 Como consecuencia de una mala perfusión localizada o generalizada en el cerebro, pueden producirse mareos, así como pérdida espontánea, reversible y breve de la consciencia, que se define médicamente como síncope (desmayo). La interrupción del suministro sanguíneo del cerebro durante 8-10 segundos o más, provoca la pérdida de consciencia y, en los casos graves, incluso la muerte del paciente. El síncope no es una enfermedad, sino un síntoma que puede producirse en muchas situaciones y enfermedades (Tabla 1). El síncope de origen cardiaco Published in IVIS with the permission of the editor Close window to return to IVIS Tabla 1. Clasificación de las crisis sincopales Origen cardiaco Arritmogénicas Asistolia Bradicardia Taquicardia Cardiopatía orgánica Obstrucción del tracto de salida ventricular - Estenosis pulmonar aórtica - Cardiomiopatía obstructiva hipertrófica - Dirofilariosis Tetralogía de Fallot (cianosis) Reducción del gasto cardiaco - Insuficiencia valvular - Cardiomiopatía dilatada Taponamiento cardiaco Mixoma Origen extracardiaco Pulmonar Hipertensión pulmonar Síncope tusígeno Enfermedades que provocan hipoxemia Neurológico/neurovascular Epilepsia Isquemia Hemorragia central Vasoconstricción cerebral Encefalitis (por ejemplo, moquillo) Shunt portosistémico Metabólico/Endocrino Hipoglucemia Hipocalcemia Hipoadrenocorticismo Inducida por fármacos Inducida por fármacos Otros Anemia Tumores está causado por arritmia u obstrucción del tracto de salida del ventrículo, anomalías congénitas con cianosis, así como cardiopatías, que provocan una reducción del gasto cardiaco con mala perfusión localizada o generalizada. Dado que la pérdida de consciencia va acompañada de una disminución del tono muscular esquelético, los pacientes se caerán o desplomarán. Por último, la hipoperfusión cerebral puede provocar también convulsiones. Por consiguiente, pueden observarse espasmos, vocalizaciones, defecaciones y micciones incontroladas. Pueden coincidir al mismo tiempo varios tipos de crisis convulsivas. Entre las causas extracardiacas se encuentran las que inducen cambios súbitos de la postura corporal y movimientos, pero que no coinciden de manera estricta la definición de síncope. Estas causas incluyen la hipoglucemia, hipocalcemia, el shunt portosistémico, enfermedades del sistema nervioso central e insuficiencia respiratoria con hipoxia intensa (Tabla 1), además de la epilepsia primaria de origen central. Historial clínico En muchas ocasiones, es difícil explicar una crisis o ataque mediante un diagnóstico diferencial. No obstante, en muchos pacientes con un historial clínico específico, puede identificarse la causa del síncope. Por tanto, la primera pregunta que debe plantearse es si se trata en realidad de un caso de síncope, o de un mareo o de epilepsia. Es de suma importancia saber si el paciente tiene una afección cardiaca demostrada o si se detecta un soplo cardiaco, sin que se hayan establecido hasta el momento otros diagnósticos ni tratamientos. Los propietarios, generalmente carecen de formación clínica, y ante una crisis para la cual no están preparados, se asustarán tanto que no podrán describir objetivamente el acontecimiento. Los detalles son poco claros, en especial con respecto a la duración del ataque. Además, cuando se pregunta si el animal se quedó inconsciente, la mayoría de los propietarios responderán que no, diciendo: "el perro me miraba" y a menudo malinterpretan la situación. Por consiguiente, no deben aceptarse los detalles de la crisis como una verdad absoluta. Por el contrario, debe enfocarse de manera crítica y hay que evitar por todos los medios formular las preguntas dirigidas. De particular interés es el momento en el cual se produjo la crisis. En términos generales, los ataques epilépticos se producen de manera espontánea, o durante el reposo o el sueño. Sin embargo, circunstancias desencadenantes características, como el esfuerzo mental o físico, suelen provocar el síncope cardiaco. El “síncope tusígeno" se observa exclusivamente mientras se tose, o inmediatamente después de toser. Sin embargo, la mayoría de las crisis de origen extracardiaco no dependen de la situación. La epilepsia se caracteriza por movimientos tonicoclónicos continuos que duran más de 20 segundos, así como por un estado de confusión post-ictal de mayor duración, que a diferencia del síncope, se acompaña de calambres. La observación de calambres indica probablemente epilepsia. Después de un episodio de síncope, los pacientes se recuperan en cuestión de segundos. Después de una crisis de duración más prolongada, de uno o dos minutos, la mayoría de los animales permanecen también confusos o aturdidos durante tan sólo unos pocos segundos. La desorientación de duración más prolongada es indicativa de un ataque epiléptico. También después del síncope se produce agotamiento y fatiga, pero es más frecuente y pronunciado después del ataque epiléptico. Un factor menos decisivo es la observación de "espasmos" durante la pérdida de conocimiento. No sólo se producen movimientos espontáneos en los casos de ataques convulsivos, sino Vol 18 No 3 / / 2008 / / Veterinary Focus / / 37 Published in IVIS with the permission of the editor Close window to return to IVIS CÓMO ABORDAR ... que también pueden producirse en el síncope. La defecación y la micción no controladas son más o menos igual de frecuentes en las convulsiones tonicoclónicas generalizadas y en los síncopes. El color de las mucosas o de la lengua, así como el tipo y la frecuencia respiratoria durante las crisis, proporcionan información importante para el diagnóstico, por ejemplo, anemia en la enfermedad pulmonar. Los antecedentes familiares son útiles para evaluar el riesgo genético de causas de crisis. Merece la pena saber si algún animal relacionado con el paciente sufrió una muerte súbita cardiaca, o si existen casos de enfermedades cardiacas congénitas o epilepsia. En el caso de crisis repetidas, es importante recopilar la información sobre la frecuencia, el patrón de la crisis y la duración de los episodios previos. Si se sabe que el paciente padece una enfermedad cardiaca y ya está recibiendo tratamiento, el historial farmacológico es de suma importancia. Los fármacos pueden provocar una crisis sincopal, ya sea por el efecto secundario vasodilatador o por efectos bradicárdicos o taquicárdicos. Además de los anti-hipertensores vasodilatadores (IECAs, antagonistas del calcio y dihidralacina), los glucósidos cardiacos y la mayoría de los antiarrítmicos y diuréticos pueden ser responsables de un síncope. Evaluación diagnóstica La mortalidad es considerablemente superior cuando el síncope está asociado a una cardiopatía, que cuando se trata de un síncope extracardiaco o indeterminado. Después analizar el historial clínico, el procedimiento diagnóstico consiste en realizar una exploración física general, auscultación cardiopulmonar, electrocardiograma (ECG), medición de la presión arterial y un examen neurológico general. Durante la exploración física, será muy importante determinar no sólo el retorno capilar y el color de las mucosas, sino también, y de manera más específica, el pulso, su calidad y simetría de las ondas en las extremidades posteriores. Durante la auscultación debe prestarse particular atención al latido cardiaco, así como a los ruidos anormales. Por ejemplo, un aumento en la intensidad del segundo ruido se puede observar en el caso de hipertensión pulmonar. Una auscultación más extensa permitirá igualmente detectar bradicardia o arritmia paroxísticas. 38 / / Veterinary Focus / / Vol 18 No 3 / / 2008 El déficit de pulso detectado durante la evaluación simultánea del pulso y frecuencia cardiaca puede indicar una arritmia clínicamente significativa. Es esencial realizar un electrocardiograma (ECG) prolongado en reposo para el diagnóstico. Para su realización el animal debe estar despierto, bien sujeto con la colaboración de un ayudante, y en posición decúbito lateral derecho. Hay que estar muy atento para poder localizar los signos característicos de cardiopatía. En reposo, puede que el electrocardiograma sea completamente normal, incluso en pacientes con una cardiopatía grave. En algunos perros, los signos de hipoperfusión del miocardio o de arritmia sólo son visibles durante el esfuerzo. Por consiguiente, en casos dudosos o en síncopes indeterminados, se deberá realizar otro electrocardiograma durante o inmediatamente después de un esfuerzo. En estos casos, se trata simplemente de reconocer las arritmias y de determinar la frecuencia del latido cardiaco. Por lo tanto, la posición del perro no es tan importante. Sin embargo, no podrá analizarse la amplitud del trazado del electrocardiograma. En términos generales, un ECG convencional tardará como máximo unos pocos minutos y representará más o menos una "instantánea". Los hallazgos poco frecuentes, como alteraciones importantes del ritmo cardiaco o la arritmia meramente esporádica sólo pueden determinarse con un electrocardiograma prolongado. En el ECG prolongado o electrocardiograma Holter, durante 24 horas se registran y almacenan de forma continua los datos. Sin embargo, el registro de una "instantánea" después de 24 horas puede ser todavía insuficiente. En el diagnóstico de una crisis, los análisis de laboratorio proporcionan solamente una información adicional. No obstante, debe realizarse un hemograma completo (anemia), determinación de la glucemia (hipoglucemia) y de electrólitos (hiperpotasemia, hipocalcemia). En todos los animales que presenten crisis sincopal, es también aconsejable un ecocardiograma para identificar o descartar una anomalía cardiaca. En caso de sospecha de cardiopatía o de enfermedad respiratoria, la radiografía torácica debe formar parte de la exploración básica. Ciertas exploraciones neurológicas especiales pueden ser necesarias para confirmar hipótesis diagnósticas, y si es posible con pruebas complementarias como la tomografía computarizada y la resonancia magnética. Published in IVIS with the permission of the editor Close window to return to IVIS EL SÍNCOPE EN PERROS: UN SÍNDROME, NO UNA ENFERMEDAD Tabla 2. Arritmias que pueden manifestarse con un síncope Asistolia Taquicardia Bradicardia Bradicardia sinusal Fibrilación auricular Bloqueo AV de grado elevado Taquicardia supraventricular Síndrome del seno enfermo Taquicardia ventricular Flúter ventricular Fibrilación ventricular Síndrome de WolfParkinson-White Síncope cardiogénico La perfusión cerebral depende de la presión arterial sistémica; en otras palabras, del gasto cardiaco y de la resistencia vascular periférica. Por esta razón, toda disminución del gasto cardiaco, por cardiopatías en sí mismas o por alteraciones del ritmo, y toda bajada de la resistencia vascular periférica, por ejemplo, por vasodilatación mediada por reflejos, favorecerá el síncope. Síndrome de Adams-Stokes Todos los tipos de arritmias que provocan una hipoxia central pueden desencadenar crisis cardiacas. Estos ataques fueron descritos por primera vez el siglo pasado por dos médicos de Dublín (Robert Adams y William Stokes), de ahí el nombre de crisis de Adams-Stokes. Incluyen la asistolia, bradicardia y taquicardia supraventricular y/o ventricular pronunciadas, así como fibrilación ventricular. También existen otras formas de arritmias (Tabla 2). Si bien, es posible que un perro sano, compense una alteración del ritmo, en un sentido amplio, adaptando el volumen sistólico, la mayoría de los perros con cardiopatías no pueden y como consecuencia se produce el síncope. Es típico de este síncope su aparición súbita, independientemente de la posición del animal. Durante el síncope por arritmia, los pacientes palidecen y pueden mostrar convulsiones tonicoclónicas. Los únicos factores decisivos en la presentación de la crisis son la gravedad y duración de la arritmia o el grado de hipoperfusión cerebral. Las manifestaciones clínicas de la crisis durante la bradiarritmia o la taquiarritmia paroxísticas pueden variar en función de la perfusión cerebral. El tambaleo o desmayo progresivo aparecen frecuentemente durante los trastornos del ritmo permanentes, como la fibrilación atrial o el bloqueo aurículoventricular de tercer grado, pero generalmente se relacionan con algún acontecimiento, como el esfuerzo físico o excitación. En términos generales, el síncope de origen arrítmico debe considerarse como precursor de la muerte súbita cardiaca. Asistolia La asistolia se define médicamente como la ausencia total de actividad eléctrica y mecánica en el corazón, que se reconoce por un trazado plano en el electrocardiograma. La presión arterial desciende súbitamente. Una asistolia de unos pocos segundos generalmente sólo produce mareos. Sin embargo, la interrupción brusca y completa de la perfusión cerebral también puede provocar el desvanecimiento súbito del paciente. Una parada cardiaca que dure 10 segundos provoca síncope, espasmos musculares y palidez de las mucosas. Si la asistolia es de mayor duración también presentan convulsiones, cianosis y a menudo defecación o micción incontroladas por relajación de los esfínteres. El pulso no se detecta, aunque esta ausencia de pulso detectable por sí mismo, no es un signo patognomónico de asistolia, ya que la fibrilación ventricular (taquicardia sin pulso) también puede mostrar este mismo síntoma. En la asistolia no hay ruidos cardiacos detectables. Si la asistolia dura más de 3 minutos, la mayoría de los pacientes muere. La asistolia cardiaca puede producirse, por ejemplo, como consecuencia de cardiomiopatías, tumores cardiacos o miocarditis. No es infrecuente que la asistolia venga precedida de fibrilación ventricular, la cual, por su parte, puede ser desencadenada por cualquier enfermedad cardiovascular. Las causas no cardiacas abarcan, entre otras alteraciones, los trastornos metabólicos (acidosis severa en diabetes mellitus, hiperpotasemia o hipopotasemia) y la intoxicación medicamentosa. Bloqueo aurículoventricular El retraso, interrupción intermitente o bloqueo de larga duración de la conducción entre la aurícula y los ventrículos se conoce como bloqueo auriculoventricular (bloqueo AV). Si bien los bloqueos auriculoventriculares de tipo I grado I ó II son asintomáticos y meramente indicativos del riesgo de un bloqueo de grado superior, el bloqueo AV de tipo II y grado II, como consecuencia de bradicardia y ausencia regular o irregular de los complejos ventriculares, puede provocar un ataque presincopal y, más rara vez, una crisis convulsiva. También es posible que se desarrolle un bloqueo AV de grado III. Vol 18 No 3 / / 2008 / / Veterinary Focus / / 39 Published in IVIS with the permission of the editor Close window to return to IVIS CÓMO ABORDAR ... Figura 1. Bloqueo AV total en un perro que presentaba insuficiencia AV como consecuencia de una valvulopatía mitral degenerativa crónica; nótese la presencia regular de contracciones auriculares, el bloqueo de conducción total, la contracción separada e independiente de aurículas y ventrículos, el ritmo de escape con complejos QRS anchos y anormales y la frecuencia auricular de 120/min; velocidad del papel: 25 mm/s, calibración 0,5 cm = 1 mV. En el caso del bloqueo AV de grado III, también denominado bloqueo AV completo, debido al bloqueo total de la conducción entre aurícula y ventrículo, existe una disociación completa de la excitación auricular y de la ventricular (Figura 1). Las aurículas y los ventrículos se contraen por separado y de manera independiente y el ritmo auricular es mucho más elevado que el ventricular. La frecuencia del ritmo de escape ventricular generalmente es inferior a 40 latidos/minuto. Por consiguiente, es importante considerar inmediatamente la posibilidad de un bloqueo AV total cuando la frecuencia del pulso sea inferior a 40/minuto. El cuadro clínico varía entre bradicardia asintomática con un ritmo de escape suficientemente rápido (¡muy raro!) hasta el mareo y el síncope. Una frecuencia ventricular muy baja de 25 latidos/minuto ya no permite mantener un suficiente gasto cardiaco, lo que se manifiesta clínicamente a menudo como una crisis de Adams-Stokes. La frecuencia de las crisis varía en gran medida y puede ser desde ocasional, hasta de diversas crisis convulsivas al día. Dado que también existe siempre el riesgo de ausencia de automatismo ventricular, la vida de los pacientes está en peligro constante, con independencia de la frecuencia de las crisis. Figura 2. Perro que presentaba cardiomiopatía dilatada; fibrilación auricular con ondas de fibrilación auricular (ondas f) e intervalos RR irregulares; frecuencia cardiaca 240/min; velocidad del papel, 25 mm/s, calibración 1 cm = 1 mV. Síndrome del seno enfermo En el diagnóstico diferencial de los bloqueos AV de grado elevado se incluyen las enfermedades del músculo cardiaco y las valvulopatías congénitas o adquiridas, así como otras enfermedades que afecten al sistema de conducción eléctrico (comunicación interventricular, miocarditis, enfermedades degenerativas). El síndrome del seno enfermo, también conocido como "enfermedad del nódulo sinusal” es el término genérico para diferentes bradiarritmias y también para la transición patológica de bradicardia a taquicardia. Las causas esenciales son la fatiga, disfunción del nódulo sinusal por presión de la aurícula izquierda, o anomalías degenerativas en las vías de conducción auricular. La bradicardia sinusal, parada sinusal, bloqueo sinoatrial, ritmo de escape auricular o AV, extrasístoles con episodios de taquicardia, fibrilación auricular paroxística, flúter o aleteo auricular, así como el síndrome taquicardia-bradicardia con modificación del ritmo auricular, tanto si se dan de forma aislada como asociada, pueden originar ataxia o síncope como consecuencia de la disminución de la perfusión cerebral. Los signos típicos son, la ausencia o aumento insuficiente del ritmo cardiaco, durante el esfuerzo. Los cambios específicos de raza, como los que aparecen en el haz de His en el Doberman, son poco frecuentes. Además, varios fármacos inhibidores de la conducción (por ejemplo, los betabloqueantes, digitálicos y antagonistas del calcio), así como la estimulación del sistema nervioso autónomo y la hiperpotasemia son casualmente responsables del bloqueo AV completo. En la fibrilación auricular, el nódulo sinusal deja de ser eficaz como marcapasos del corazón (Figura 2). Los impulsos eléctricos que inician la contracción cardiaca se originan en varias áreas de las aurículas. En el ECG, no se puede detectar ninguna actividad auricular regular. Las ondas de fibrilación pueden distinguirse por su forma, 40 / / Veterinary Focus / / Vol 18 No 3 / / 2008 Fibrilación auricular Published in IVIS with the permission of the editor Close window to return to IVIS EL SÍNCOPE EN PERROS: UN SÍNDROME, NO UNA ENFERMEDAD Tabla 3. Causas comunes de arritmia Cardiacas Cardiomiopatía Neoplasia Valvulopatías adquiridas Enfermedades congénitas Enfermedades genéticas (Pastor Alemán) Miocarditis Extracardiacas Torsión gástrica Neoplasia (por ejemplo, tumor mamario, feocromocitoma) Septicemia Fiebre Traumatismo, dolor Enfermedades pulmonares Hipoxia Anemia Uremia Acidosis Desequilibrios electrolíticos Fármacos amplitud y dirección. La conducción hacia el ventrículo es irregular. Desde un punto de vista hemodinámico, la fibrilación auricular se corresponde con una parada auricular, puesto que no funciona la bomba auricular. En una secuencia rápida de latidos, la duración diastólica es a veces tan corta que el llenado ventricular es inadecuado y el volumen de eyección sistólico no puede generar una onda de pulso, lo que se traduce clínicamente como déficit de pulso. La fibrilación auricular en sí misma no es mortal, pero puede provocar insuficiencia cardiaca incluso en un miocardio en un principio sano. En caso de lesión miocárdica o insuficiencia cardiaca, la fibrilación auricular taquicárdica puede acelerar el proceso patológico en muy poco tiempo. Cuanto más rápida sea la actividad cardiaca, más intensos serán los efectos hemodinámicos y, por consiguiente, también los clínicos, ya que el volumen sanguíneo propulsado por la contracción auricular no contribuye al volumen de eyección ventricular. Si el rendimiento cardiaco, está ya alterado por una enfermedad previa, éste se reducirá aún más por la fibrilación auricular taquicárdica, y puede producirse un síncope como consecuencia de la hipoxia periférica o cerebral. Fundamentalmente de origen secundario, la fibrilación auricular se presenta en perros con cardiomiopatía dilatada, enfermedad de la válvula mitral o conducto arterioso persistente, como consecuencia de una marcada dilatación auricular. La fibrilación auricular idiopática es relativamente rara. Taquicardia ventricular La taquicardia ventricular se origina en las ramas derecha o izquierda de Tawara del sistema de conducción o en el miocardio, y siempre tiene una causa cardiaca o extracardiaca grave (Tabla 3). En el Pastor Alemán, existe la taquicardia ventricular primaria de origen genético. La taquicardia ventricular muy frecuente induce con gran rapidez, especialmente en las enfermedades cardiacas primarias, un fracaso de la función de bombeo con crisis de Adams-Stokes, shock cardiogénico y posiblemente también muerte súbita cardiaca. Las razas especialmente en riesgo son el Boxer y Doberman Pinscher. En ambas razas, puede producirse como único "síntoma" de cardiomiopatía dilatada, la muerte súbita cardiaca por taquicardia ventricular. En un ECG, la taquicardia ventricular se registra como una sucesión rápida de al menos tres anomalías, en otras palabras, como complejos ventriculares deformados (Figura 3). La taquicardia ventricular generalmente surge a través de un mecanismo de reentrada. En el corazón normal, el potencial de acción nace del nódulo sinusal, que se propaga en las aurículas y nódulos AV, hasta el miocardio ventricular y finaliza en el ápex cardiaco, ya que el miocardio circundante todavía no está en un estado excitable (fase refractaria). La excitación auricular puede ser retrógrada y, por consiguiente, independiente de la acción ventricular. Ocasionalmente, en el ritmo ventricular, son detectables ondas P aisladas con una forma y dirección normales. El flúter y la fibrilación ventricular son arritmias potencialmente mortales. Aunque en el flúter ventricular, el volumen del gasto cardiaco en reposo, es suficiente durante un tiempo limitado, el aumento del gasto durante un esfuerzo del paciente puede inducir puntualmente una crisis de Adams-Stokes. Sin un tratamiento terapéutico no es raro que el flúter evolucione hacia la fibrilación ventricular. En la fibrilación ventricular, la actividad cardiaca permanece hemodinámicamente ineficaz. El gasto cardiaco disminuye con tanta rapidez que puede provocar lesiones cardiacas y cerebrales irreversibles, en tan sólo unos minutos. En el ECG, el flúter ventricular se traduce en complejos QRS ensanchados que parecen ondas, de forma, tamaño y frecuencia más o menos similares, pero en la fibrilación ventricular, se observan complejos QRS muy variables. Síndrome de Wolff-ParkinsonWhite (Síndrome WPW) En un corazón sano, la excitación sólo puede propagarse de las aurículas a los ventrículos a través del nódulo AV. Vol 18 No 3 / / 2008 / / Veterinary Focus / / 41 Published in IVIS with the permission of the editor Close window to return to IVIS CÓMO ABORDAR ... El síndrome de Wolff-Parkinson-White se trata de una arritmia caracterizada por la presencia de otra vía accesoria de conducción eléctrica entre las aurículas y los ventrículos, o incluso de varias vías, aunque es más raro. Una parte del ventrículo se activa prematuramente por una excitación eléctrica que se propaga a través de vías accesorias como por ejemplo, el haz de Kent. Por consiguiente, no se transmite el impulso del nódulo sinusal a los ventrículos a través del nódulo AV y el haz de His. En el ECG, suele observarse una elevación inmediatamente antes de la onda R y superpuesta a la onda Q. Esta onda se denomina delta. La taquicardia paroxística, con complejos QRS normales, anchos o raros, se produce como consecuencia de la excitación circulante (mecanismo de reentrada). Las ondas P son muy discretas y a menudo ni siquiera detectables. El intervalo PQ se acorta. Son posibles las modificaciones en el segmento ST. El síndrome de WPW es aislado en su forma congénita, pero también puede estar asociado a una displasia de la válvula AV, insuficiencia mitral por una valvulopatía degenerativa crónica o a una cardiomiopatía hipertrófica. Tratamiento del síncope arrítmico En primer lugar, en el tratamiento del síncope arrítmico siempre es importante considerar y reconocer la causa de la arritmia, ya que el tratamiento etiológico siempre es la mejor opción. No es raro, que tratando la enfermedad subyacente, sea innecesario administrar un fármaco antiarrítmico. Esto se aplica para todos los pacientes con crisis de origen arrítmico, con independencia de si es cardiaca o extracardiaca. Si el animal ha recibido ya un antiarrítmico o un glucósido cardiaco, deben tenerse en cuenta los posibles efectos secundarios causados por el fármaco (Tabla 4) y se debe cambiar inmediatamente el tratamiento antes de emprender otras medidas terapéuticas. Debido a sus efectos pro-arrítmicas e inotrópicos negativos y a otros efectos secundarios más graves, los antiarrítmicos no carecen de riesgo. Por consiguiente, deben prescribirse con precaución y sólo después de descartar por completo la existencia de una insuficiencia cardiaca congestiva. Las bradiarritmias responsables del síncope, pueden detenerse, en el mejor de los casos transitoriamente, con fármacos. La inyección intravenosa de atropina sólo debe considerarse para el tratamiento agudo (Tabla 4). En los pacientes sintomáticos con arritmia bradicárdica o, por ejemplo, con el síndrome del seno enfermo, no es 42 / / Veterinary Focus / / Vol 18 No 3 / / 2008 Figura 3. Perro que presentaba torsión por dilatación gástrica: control del ritmo. Línea 1: ritmo taquicárdico, frecuencia cardiaca 220/min con complejos QRS normales, ondas P presentes pero parcialmente ocultas por las ondas T precedentes. Línea 2: taquicardia supraventricular con dos extrasístoles ventriculares prematuras. Línea 3: taquicardia ventricular con complejos QRS deformados, frecuencia cardiaca 300/min, ondas P no discernibles. Velocidad del papel, 25 mm/s; calibración 0.5 cm=1 mV. posible un tratamiento causal; por consiguiente, la implantación de un marcapasos es el método de elección para mantener una electroestimulación cardiaca continua. Si se producen crisis sincopales en pacientes con una parada ventricular y bloqueo AV completo como consecuencia de una marcada hiperpotasemia, debe reducirse el potasio sanguíneo lo más rápidamente posible. En tales casos se recomienda, por ejemplo, la administración intravenosa de una solución de gluconato cálcico al 10% (0,1-0,3 ml/kg mediante inyección i.v. lenta). A continuación debe instituirse tratamiento para la enfermedad subyacente, por ejemplo, una insuficiencia renal aguda o crónica, o hipoadrenocorticismo. Si el síncope es consecuencia de una asistolia, es necesaria la reanimación inmediata con respiración artificial y masaje cardiaco. Sin embargo, la asistolia no puede tratarse con desfibrilación, ya que debe de haber una actividad cardiaca irregular para que sea eficaz. La taquiarritmia sintomática en pacientes con amenaza de muerte súbita cardiaca se debe tratar mediante la administración intravenosa inmediata de un anti- Published in IVIS with the permission of the editor Close window to return to IVIS EL SÍNCOPE EN PERROS: UN SÍNDROME, NO UNA ENFERMEDAD CASO CLÍNICO Se presentó en la consulta un Boxer de tres años (que pesaba 25 kg) después de una hora de juego intenso con otros perros. Al comienzo del síncope, el perro parecía aturdido y sus cuartos traseros se fueron desplomando poco a poco. Por fin se cayó de lado. Sus extremidades estaban flácidas y su respiración era lenta. Después de unos 30 segundos a un minuto, la respiración volvió a ser frecuente. El perro se levantó, volvió a responder y caminó lentamente hacia su propietario. En el perro, por lo demás era asintomático hasta ese momento, el estado anímico y la resistencia física en los tres meses anteriores había sido algo limitada, lo que el propietario había atribuido a las elevadas temperaturas del exterior. Antes de eso, en dos días diferentes, cuando salía a recibir alegre a su propietario a la puerta, se le resbalaron brevemente las dos patas traseras. Sólo después de una profunda reflexión, el propietario se dio cuenta de la importancia de estos episodios. Hasta entonces, no había dado gran importancia al acontecimiento, ya que creía que simplemente el perro se había movido mal. El perro procedía de Polonia y carecían de los antecedentes familiares, pero se sabía que tenía un ruido cardiaco. Sin embargo, no se habían realizado otras exploraciones. No estaba recibiendo tratamiento alguno. La exploración clínica general no reveló datos particulares, simplemente que el pulso arterial en las dos extremidades traseras era simétrico y sólo irregular a veces (pulsus irregularis) con una amplitud de presión de pulso pequeña (pulsus parvus). La auscultación torácica permitió identificar un soplo sistólico de eyección de grado IV/VI en la región de la aorta con una intensidad máxima en el cuarto espacio intercostal lateral izquierdo con transmisión en las carótidas. El soplo era también audible en dirección craneal en el hemitórax derecho. El ritmo sinusal dominante estaba interrumpido paroxísticamente por series cortas de extrasístoles. Durante el paroxismo, se palpaba parcialmente una carencia de pulso. La auscultación respiratoria estaba dentro de los límites normales. En el electrocardiograma, con una frecuencia cardiaca de 180 latidos/minuto, se registraron ráfagas cortas y más prolongadas de extrasístoles ventriculares (Figura 1). Durante el primer electrocardiograma, el animal estaba atento y no mostró un comportamiento alterado. Después, se obligó al perro a subir las escaleras. Al hacerlo, pronto tuvo dificultades para respirar y se cayó súbitamente de lado. Según su propietario, este patrón de crisis se parecía al que había experimentado en el campo. El electrocardiograma realizado en unos pocos segundos con el perro en crisis indicaba la presencia de una taquicardia ventricular como la indicada en la Figura 2. El electrocardiograma mostraba una hipertrofia ventricular izquierda concéntrica con una función sistólica normal y una aurícula izquierda dilatada. La ecografía Doppler midió una velocidad de flujo Figura 1. Figura 2. Boxer macho de tres años que presentaba estenosis aórtica subvalvular. ECG derivaciones I, II, III, primer tercio izquierdo de la imagen, extrasístole ventricular izquierda, mitad de la imagen, ritmo sinusal con tres complejos ventriculares de origen normotrópico seguidos de extrasístole ventricular derecha, empezando por una extrasístole supraventricular; velocidad del papel, 25 mm/s, calibración, 0,5 cm= 1 mV. ECG del mismo Boxer de la Figura 1; taquicardia ventricular (210 latidos/minuto) después de un breve ejercicio con desmayo/ síncope en la fase de reposo gradual; ritmo sinusal restablecido después de otros dos minutos. Vol 18 No 3 / / 2008 / / Veterinary Focus / / 43 Published in IVIS with the permission of the editor Close window to return to IVIS CÓMO ABORDAR ... sanguíneo transvalvular máxima de 4,8 m/seg, lo que corresponde a una estenosis aórtica intensa con un gradiente máximo de alrededor de 92 mmHg. Era evidente un engrosamiento de la válvula mitral junto con una insuficiencia mitral de grado medio detectada mediante la ecografía Doppler. El corazón derecho, así como las válvulas tricúspide y pulmonar, eran, sin embargo, macroscópicas y no visibles mediante ecografía Doppler. Las radiografías mostraban un aumento de tamaño de la silueta del corazón. En comparación con las arterias, las venas lobares de los lóbulos pulmonares superiores aparecían algo ensanchados. No se discernía un edema pulmonar. Los resultados de la analítica (hemograma, electrólitos, glucemia, enzimas hepáticas, creatinina y urea) estaban dentro de los márgenes biológicos normales. Con el fin de reducir la carga sobre el miocardio y de regular el ritmo, se prescribió una dosis de propranolol de 0,8 mg/kg tres veces al día y 40 mg de furosemida dos veces al día a este perro de 25 kg para eliminar la congestión venosa. Pese a las recomendaciones de evitar el ejercicio extenuante, el propietario permitió que el perro corriera a su lado mientras él iba en bicicleta sólo dos días después de la exploración inicial y con temperaturas externas de alrededor de 26° C. Poco después de iniciar la carrera, el perro se derrumbó y tuvo otra crisis como la descrita antes. El perro murió en la calle en unos pocos minutos. La exploración post mórtem confirmó el diagnóstico de estenosis aórtica subvalvular intensa. arrítmico. En perros con taquiarritmia ventricular, se utiliza fundamentalmente lidocaína por vía intravenosa en bolo o infusión continua. También es posible administrar mexiletina, pero hay que tener en cuenta su pronunciado efecto inotrópico negativo. En los pacientes con síncope por una arritmia taquicárdica, la administración por vía parenteral, de un antiarrítmico, después de haber descartado o tratado la insuficiencia cardiaca congestiva, puede mejorar de manera considerable la calidad de vida y el pronóstico, y reducir el riesgo de recidivas (Tabla 4). Los glucósidos cardiacos se utilizan principalmente en casos de taquicardia supraventricular, fibrilación o flúter auriculares, para poder disminuir la frecuencia cardiaca y, puede ser necesario suplementar con potasio y magnesio. En los perros que presentan síndrome de WPW, la radioterapia puede ser necesaria para asegurar la eliminación a largo plazo de las vías accesorias. Síncope como consecuencia de una cardiopatía orgánica En perros con alteraciones estructurales en el corazón o en los grandes vasos sanguíneos próximos al corazón (Tabla 1) y, por consiguiente, con cardiopatías orgánicas, los síncopes se producen predominantemente por un esfuerzo físico o mental y van acompañados 44 / / Veterinary Focus / / Vol 18 No 3 / / 2008 casi siempre de un ruido cardiaco. Pueden observarse síntomas clínicos de insuficiencia cardiaca o signos de enfermedad subyacente más o menos variables justo antes de la crisis. Las causas más frecuentes del síncope son la estenosis aórtica y pulmonar con obstrucción del tracto de salida ventricular, así como la cardiomiopatía dilatada y la insuficiencia mitral grave. El síncope se produce por disminución del volumen sanguíneo. En Alemania, las crisis cardiacas producidas por dirofilariosis (Dirofilaria immitis) con obstrucción del tracto de salida ventricular derecho son raras. De igual forma, casi nunca se diagnostica en perros, una cardiomiopatía hipertrófica obstructiva. Las causas de un síncope aislado pueden ser una disfunción del control barorreflejo aferente, que se acentúa durante el esfuerzo, con obstrucción del tracto de salida ventricular izquierdo, así como una alteración del ritmo, que generalmente se manifiesta con taquicardia ventricular. En pacientes con tetralogía de Fallot, las crisis hipóxicas pueden identificarse por la cianosis pronunciada. El mixoma auricular está localizado generalmente en la aurícula izquierda. Dependiendo del tamaño y posición de la masa, puede desplazar intermitente el área de Published in IVIS with the permission of the editor Close window to return to IVIS EL SÍNCOPE EN PERROS: UN SÍNDROME, NO UNA ENFERMEDAD Tabla 4. Tratamiento terapéutico de los trastornos del ritmo cardiaco en perros Fármaco Vagolítico Indicación Efectos secundarios Bradicardia Arritmia Se utiliza únicamente en situaciones potencialmente mortales, por consiguiente, contraindicaciones relativas Atropina en urgencias 0,02-0,4 mg/kg i.v., s.c. Anestésico local Taquicardia ventricular Fibrilación ventricular, Trastornos del SNC (síncope, coma) Boqueo AV (grado II y III), bradicardia Taquicardia ventricular ¡Efectos inotrópicos negativos! Insuficiencia cardiaca congestiva Insuficiencia cardiaca, arritmia bradicárdica, bloqueo de rama, taquicardia ventricular polimorfa, alteraciones gastrointestinales o del sistema nervioso central Aumento del intervalo QT, alteraciones de la conducción SA, AV o intraventricular Fibrilación auricular, Taquicardia supraventricular Bloqueo AV, bloqueo de rama, anorexia, vómitos, apatía Síndrome del seno enfermo, bloqueo AV (grado I, II y III), síndrome WPW, cardiomiopatía obstructiva, estenosis aórtica Fibrilación auricular Bradicardia, asistolia, bloqueo AV, aumento de la insuficiencia cardiaca, reducción de la presión arterial, pérdida de apetito, náuseas, mareos, estreñimiento Insuficiencia cardiaca congestiva, shock, bradicardia, síndrome del seno enfermo, bloqueo SA, bloqueo AV, síndrome WPW, fibrilación auricular con hipotonía, administración simultánea de ß-bloqueantes, hepatopatías Fibrilación auricular Como el verapamilo Como el verapamilo Taquicardia supraventricular Efecto cardiodepresor, insuficiencia cardiaca, hipotonía, obstrucción bronquial, trastornos gastrointestinales Insuficiencia cardiaca congestiva, síndrome del seno enfermo, bloqueo AV de grado elevado, enfermedades respiratorias obstructivas Fibrilación auricular, Arritmia ventricular Como el Propranolol Como el Propranolol Fibrilación auricular, Arritmia ventricular Bradiarritmia y taquiarritmia, alteraciones del sistema nervioso central, obstrucción bronquial Shock cardiogénico, bradicardia, bloqueo AV (grado II y III), bronquitis obstructiva Lidocaína en urgencias 2-4 (-6) mg/kg, i.v. VIC*: 50-80 µg/kg/min en las primeras 24 horas, i.v. Bloqueantes de los canales de calcio Mexiletina en urgencias 30 µg/kg/min en las primeras 24 hrs. i.v., a continuación, VIC* 5 µg/kg/min, i.v. Tratamiento prolongado: 3-5 (-10) mg/kg 2-3x al día, oral Digitálico Digoxina 0,01 mg/kg/d i.v., oral Bloqueante de los canales de calcio Verapamilo 0,1 mg/kg 3x al día, i.v. 1,0 mg/kg 3x al día, oral Bloqueante de los canales de calcio Contraindicaciones Diltiazem 0,5-1,5 (-2) mg/kg 3x al día, oral Bloqueante de los receptores beta Propranolol 0,2-1,0 mg/kg 3x daily, oral Bloqueante de los receptores beta Taquicardia ventricular Atenolol 0,25-1,0 mg/kg 2x daily, oral Bloqueante de los receptores beta (no selectivo) Sotalol 1-2 (-2,5) mg/kg 2 x al día, oral VIC*: velocidad de infusión constante Vol 18 No 3 / / 2008 / / Veterinary Focus / / 45 Published in IVIS with the permission of the editor Close window to return to IVIS EL SÍNCOPE EN PERROS: UN SÍNDROME, NO UNA ENFERMEDAD apertura de la válvula mitral, y reducir súbitamente el volumen de llenado ventricular izquierdo y, por consiguiente, el caudal sanguíneo, y se puede acompañar del síncope. En los casos de taponamiento pericárdico predominan ciertos síntomas de alteración en el llenado ventricular derecho, entre ellos la insuficiencia del corazón derecho con síncope. Además, también se registran taquicardia sinusal, así como taquicardias auriculares y ventriculares. En los pacientes con insuficiencia cardiaca y reducción del volumen minuto como consecuencia de una cardiomiopatía dilatada o de una insuficiencia severa de la válvula mitral, la causa más frecuente de síncope son las alteraciones graves del ritmo cardiaco. Como consecuencia de una arritmia ventricular intensa, se producen síncope o colapso con más frecuencia en el Doberman y el Boxer con cardiomiopatía dilatada que en otras razas de perros. En el Boxer, la cardiomiopatía se corresponde en gran medida con las cardiomiopatías arritmogénicas ventriculares derechas en humanos. En esta forma de cardiomiopatía dilatada, probablemente de herencia autosómica, la sustitución uniforme de los músculos ventriculares derechos por tejido adiposo induce, entre otras cosas, pérdida de función y trastornos en la conducción eléctrica. Si bien al principio sólo se producen extrasístoles ventriculares aisladas, el avance de la enfermedad puede provocar una taquicardia ventricular intensa con síncope e insuficiencia del corazón izquierdo. En las etapas finales, la fibrilación ventricular puede provocar una muerte súbita. En la estenosis aórtica hay una obstrucción permanente del tracto de salida del ventrículo izquierdo, general- mente con una localización subvalvular, con menos frecuencia valvular y de manera excepcional supravalvular. Dependiendo de la severidad de la anomalía, puede haber un aumento de la carga de presión en el ventrículo izquierdo. Con objeto de mantener el gasto cardiaco, se desarrolla una hipertrofia concéntrica izquierda, a menudo asociada a una disfunción diastólica ventricular. La disminución crítica del gasto cardiaco no es sólo consecuencia de la obstrucción constante del tracto de salida del ventrículo izquierdo, sino que está también fundamentalmente causada por una vasodilatación barorrefleja paradójica. Por lo menos en humanos, deben realizarse exploraciones invasivas para demostrarlo. Existe una forma especial de síncope neurocardiogénico, por un desfase entre las aferencias barorreflejas del ventrículo (presión elevada) y de los vasos (presión baja) con vasodilatación en los músculos inactivos. En los casos de estenosis aórtica severa, no es posible aumentar de forma adecuada, el gasto cardiaco durante el esfuerzo. La sobrecarga de la presión elevada y la reducción del flujo coronario provocan carencia de oxígeno en el miocardio con una mayor insuficiencia ventricular izquierda, y se provoca una severa arritmia ventricular. La contractilidad cada vez más débil del miocardio induce, por sí misma o junto con una insuficiencia de la válvula aórtica o de la válvula mitral, una insuficiencia congestiva del corazón izquierdo. En algunos casos, pueden producirse arritmias, sólo en este punto e intensificarse la arritmia ya existente. Se observa predisposición racial en el Boxer, el Golden Retriever, el San Bernardo, el Pastor Alemán, el Terranova, el Bull Terrier, el Braco Alemán de pelo corto, el Gran Danés y el Rottweiler. BIBLIOGRAFÍA Hainsworth R. Syncope and fainting: classification and pathophysiological basis. In: Mathias CJ, Bannister R, Hrsg.: Autonomic failure. A textbook of clinical disorders of the autonomic nervous system, 4th edition Oxford: Oxford University Press 1999, pp. 428-436. 46 / / Veterinary Focus / / Vol 18 No 3 / / 2008 Schaller B, Lyrer Ph. Synkopen bei neurologischen Erkrankungen. Geriatrie Praxis 2001; 5: 36-41 Tobias R, M Skrodzki, M. Schneider. Kleintierkardiologie Kompakt; 1 Auflage: Schlütersche Verlagsgesellschaft, 2008.