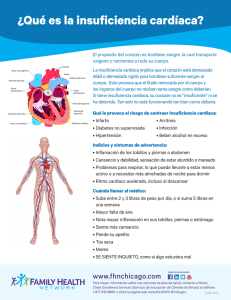
Codificación del sistema circulatorio
Anuncio

Codificacióndelsistemacirculatorio Título original: Codificación del Sistema Circulatorio Autora: Mª Belén Martínez Cabrera Especialidad: TSS de Documentación Sanitaria Edita e imprime: FESITESS ANDALUCÍA C/ Armengual de la Mota 37 Oficina 1 29007 Málaga Teléfono/fax 952 61 54 61 www.fesitessandalucía.es ISBN: 978-84-694-4534-1 Diseño y maquetación: Alfonso Cid Illescas Edición Octubre 2011 CONTENIDO Unidad Didáctica I PRESENTACIÓN Y METODOLOGÍA DEL CURSO 1.1 Sistema de Cursos a Distancia 1.2 Orientaciones para el estudio 1.3 Estructura del Curso 5 7 8 10 Unidad didáctica II SISTEMA CIRCULATORIO 13 2.1 Sistema circulatorio 2.2 La sangre 2.3 El corazón 2.4 Vasos Sanguíneos 15 15 17 18 Unidad didáctica III ENFERMEDADES DEL SISTEMA CIRCULATORIO 3.1 Enfermedades del sistema circulatorio 3.2 Cardiopatía isquémica, enfermedad coronaria, coronariopatía, isquemia cardiaca o isquemia miocárdica. 3.3 Afecciones de la circulación pulmonar 3.4 Afecciones del pericardio 3.5 Afecciones del endocardio y valvulopatías 3.6 Afecciones del miocardio 3.7 Afecciones del sistema de conducción eléctrica del corazón 3.8 Afecciones cerebrovasculares 3.9 Arterias, arteriolas y capilares 3.10 Venas, vasos linfáticos y ganglios linfáticos 3.11 Otros Unidad didáctica IV PROCEDIMIENTOS DEL SISTEMA CIRCULATORIO 4.1 Cateterismo cardíaco 4.2 Coronariografía y ventriculografía 4.3 Angioplastia coronaria transluminal percutánea (ACTP) y stent coronario 4.4 Derivación coronaria 4.5 Procedimientos sobre válvulas cardíacas 4.6 Desfibriladores 4.7 Inserción, Sustitución y retirada de marcapasos 4.8 Ecocardiografía 4.9 Mesa basculante 4.10 Cirugía vascular periférica 21 23 25 27 28 29 34 36 40 42 46 50 53 55 55 55 55 56 56 57 57 58 58 UnidaddidácticaV CODIFICACIÓNDEDIAGNÓSTICOSY PROCEDIMIENTOSDELSISTEMACIRCULATORIO 5.1Sistemacirculatorio 5.2Enfermedadvalvularcardíaca 5.3Enfermedadhipertensiva 5.4Enfermedadisquémicacardíaca 5.5Trastornosdelaconducciónyelritmocardíaco 5.6Insuficienciacardíaca 5.7Disfuncióndelcorazónydelventriculo 5.8Parocardíaco 5.9Miocardiopatía 5.10Enfermedadcerebrovascular 5.11Trombosisytromboflebitis 5.12Flebitissecundarias 5.13Arterioesclerosisdeextremidades 5.14Embolismosépticoarterial 5.15Aneurisma 5.16Varicesyhemorroides 5.17Desfibriladores 5.18Marcapasos 5.19Cateterismocardiaco 5.20Coronariografíayventriculografía 5.21Angioplastiacoronariatransluminalpercutánea(ACTP)ystentcoronario 5.22Derivacióncoronaria 5.23Procedimientossobreválvulascardíacas 5.24Ecocardiografía 5.25Mesabasculante(TILT‐TEST) 5.26Cirugíavascularperiférica BIBLIOGRAFÍA Bibliografía CUESTIONARIO Cuestionario 61 63 63 66 72 79 81 83 83 84 84 88 88 88 90 91 92 93 95 98 99 99 101 102 103 104 104 109 111 115 117 UnidadDidácticaI PRESENTACIÓNYMETODOLOGÍADELCURSO CodificacióndelSistemaCirculatorio Presentación,normasyprocedimientosdetrabajo. Introducción Antes de comenzar el Curso, es interesante conocer su estructura y el método que se ha de seguir. Este es el sentido de la presente introducción. Presentación 1. Sistema de Cursos a Distancia En este apartado aprenderá una serie de aspectos generales sobre las técnicas de formación que se van a seguir para el estudio. 2. Orientaciones para el estudio. Si usted no conoce la técnica empleada en los Cursos a Distancia, le recomendamos que lea atentamente los epígrafes siguientes, los cuales le ayudarán a realizar el Curso en las mejores condiciones. En caso contrario, sólo tiene que seguir los pasos que se indican en el siguiente índice: Se dan una serie de recomendaciones generales para el estudio y las fases del proceso de aprendizaje propuesto por el equipo docente. 3. Estructura del Curso Mostramos cómo es el Curso, las Unidades Temáticas de las que se compone, el sistema de evaluación y cómo enfrentarse al tipo test. 1.1SistemadeCursosaDistancia 1.1.1RégimendeEnseñanza La metodología de Enseñanza a Distancia, por su estructura y concepción, ofrece un ámbito de aprendizaje donde pueden acceder, de forma flexible en cuanto a ritmo individual de dedicación, estudio y aprendizaje, a los conocimientos que profesional y personalmente le interesen. Tiene la ventaja de estar diseñada para adaptarse a las disponibilidades de tiempo y/o situación geográfica de cada alumno. Además, es participativa y centrada en el desarrollo individual y orientado a la solución de problemas clínicos. La Formación a Distancia facilita el acceso a la enseñanza a todos los Técnicos Especialistas/Superiores Sanitarios. 1.1.2CaracterísticasdelCursoydelalumnadoalquevadirigido Todo Curso que pretenda ser eficaz, efectivo y eficiente en alcanzar sus objetivos, debe adaptarse a los conocimientos previos de las personas que lo estudiarán (lo que saben y lo que aún no han aprendido). Por tanto, la dificultad de los temas presentados se ajustará a sus intereses y capacidades. Un buen Curso producirá resultados deficientes si lo estudian personas muy diferentes de las inicialmente previstas. Los Cursos se diseñan ajustándose a las características del alumno al que se dirige. 7 TécnicoSuperiorSanitariodeDocumentaciónSanitaria 1.1.3OrientacióndelosTutores Para cada Curso habrá, al menos, un tutor al que los alumnos podrán dirigir todas sus consultas y plantear las dificultades. Las tutorías están pensadas partiendo de la base de que el aprendizaje que se realiza en esta formación es totalmente individual y personalizado. El tutor responderá en un plazo mínimo las dudas planteadas a través de correo electrónico exclusivamente. Diferenciamos para nuestros Cursos dos tipos de tutores: Académicos. Serán aquellos que resuelvan las dudas del contenido del Curso, planteamientos sobre cuestiones test y casos clínicos. El tutor resuelve las dudas que se plantean por correo electrónico. Orientadores y de apoyo metodológico. Su labor se centrará fundamentalmente en cuestiones de carácter psicopedagógicas, ayudando al alumno en horarios, métodos de trabajo o cuestiones más particulares que puedan alterar el desarrollo normal del Curso. El tutor resuelve las dudas que se plantean por correo electrónico. 1.2Orientacionesparaelestudio Los resultados que un estudiante obtiene no están exclusivamente en función de las aptitudes que posee y del interés que pone en práctica, sino también de las técnicas de estudio que utiliza. Aunque resulta difícil establecer unas normas que sean aplicables de forma general, es más conveniente que cada alumno se marque su propio método de trabajo, les recomendamos las siguientes que pueden ser de mayor aprovechamiento. Por tanto, aún dando por supuestas la vocación y preparación de los alumnos y respetando su propia iniciativa y forma de plantear el estudio, parece conveniente exponer algunos patrones con los que se podrá guiar más fácilmente el desarrollo académico, aunque va a depender de la situación particular de cada alumno y de los conocimientos de la materia del Curso: 8 Decidir una estrategia de trabajo, un calendario de estudio y mantenerlo con regularidad. Es recomendable tener al menos dos sesiones de trabajo por semana. Elegir el horario más favorable para cada alumno. Una sesión debe durar mínimo una hora y máximo tres. Menos de una hora es poco, debido al tiempo que se necesita de preparación, mientras que más de tres horas, incluidos los descansos, puede resultar demasiado y descendería el rendimiento. Utilizar un sitio tranquilo a horas silenciosas, con iluminación adecuada, espacio suficiente para extender apuntes, etc. Estudiar con atención, sin distraerse. Nada de radio, televisión o música de fondo. También es muy práctico subrayar los puntos más interesantes a modo de resumen o esquema. CodificacióndelSistemaCirculatorio a) Fase receptiva. Observar en primer lugar el esquema general del Curso. Hacer una composición de lo que se cree más interesante o importante. Leer atentamente todos los conceptos desarrollados. No pasar de uno a otro sin haberlo entendido. Recordar que en los Cursos nunca se incluyen cuestiones no útiles. Anotar las palabras o párrafos considerados más relevantes empleando un lápiz o rotulador transparente. No abusar de las anotaciones para que sean claras y significativas. Esquematizar en la medida de lo posible sin mirar el texto el contenido de la Unidad. Completar el esquema con el texto. Estudiar ajustándose al horario, pero sin imbuirse prisas o impacientarse. Deben aclararse las ideas y fijarse los conceptos. Resumir los puntos considerados primordiales de cada tema. Marcar los conceptos sobre los que se tengan dudas tras leerlos detenidamente. No insistir de momento más sobre ellos. b) Fase reflexiva. Reflexionar sobre los conocimientos adquiridos y sobre las dudas que hayan podido surgir, una vez finalizado el estudio del texto. Pensar que siempre se puede acudir al tutor y a la bibliografía recomendada y la utilizada en la elaboración del tema que puede ser de gran ayuda. Seguir paso a paso el desarrollo de los temas. Anotar los puntos que no se comprenden. Repasar los conceptos contenidos en el texto según va siguiendo la solución de los casos resueltos. c) Fase creativa. En esta fase se aplican los conocimientos adquiridos a la resolución de pruebas de autoevaluación y a los casos concretos de su vivencia profesional. Repasar despacio el enunciado y fijarse en lo que se pide antes de empezar a solucionarla. Consultar la exposición de conceptos del texto que hagan referencia a cada cuestión de la prueba. Solucionar la prueba de cada Unidad Temática utilizando el propio cuestionario del manual. 9 TécnicoSuperiorSanitariodeDocumentaciónSanitaria 1.3EstructuradelCurso 1.3.1ContenidosdelCurso Guía del alumno. Temario del curso en PDF, con un cuestionario tipo test. FORMULARIO, para devolver las respuestas al cuestionario. ENCUESTA de satisfacción del Curso. 1.3.2LosCursos Los cursos se presentan en un archivo PDF cuidadosamente diseñado en Unidades Didácticas. 1.3.3LasUnidadesTemáticas Son unidades básicas de estos Cursos a distancia. Contienen diferentes tipos de material educativo distinto: Texto propiamente dicho, dividido en temas. Bibliografía utilizada y recomendada. Cuestionario tipo test. Los temas comienzan con un índice con las materias contenidas en ellos. Continúa con el texto propiamente dicho, donde se desarrollan las cuestiones del programa. En la redacción del mismo se evita todo aquello que no sea de utilidad práctica. El apartado de preguntas test serán con los que se trabajen, y con los que posteriormente se rellenará el FORMULARIO de respuestas a remitir. Los ejercicios de tipo test se adjuntan al final del temario. Cuando están presentes los ejercicios de autoevaluación, la realización de éstos resulta muy útil para el alumno, ya que: Tienen una función recapituladora, insistiendo en los conceptos y términos básicos del tema. Hacen participar al alumno de una manera más activa en el aprendizaje del tema. Sirven para que el alumno valore el estado de su aprendizaje, al comprobar posteriormente el resultado de las respuestas. Son garantía de que ha estudiado el tema, cuando el alumno los ha superado positivamente. En caso contrario se recomienda que lo estudie de nuevo. Dentro de las unidades hay distintos epígrafes, que son conjuntos homogéneos de conceptos que guardan relación entre sí. El tamaño y número de epígrafes dependerá de cada caso. 1.3.4SistemadeEvaluación Cada Curso contiene una serie de pruebas de evaluación a distancia que se encuentran al final del temario. Deben ser realizadas por el alumno al finalizar el estudio del Curso, y enviada al tutor de la asignatura, con un plazo máximo de entrega para que pueda quedar incluido en la edición del Curso en la que se matriculó y siempre 10 CodificacióndelSistemaCirculatorio disponiendo de 15 días adicionales para su envío. Los tutores la corregirán y devolverán al alumno. Si no se supera el cuestionario con un mínimo del 80% correcto, se tendrá la posibilidad de recuperación. La elaboración y posterior corrección de los test ha sido diseñada por el personal docente seleccionado para el Curso con la intención de acercar el contenido de las preguntas al temario asimilado. Es IMPRESCINDIBLE haber rellenado el FORMULARIO y envío de las respuestas para recibir el certificado o Diploma de aptitud del Curso. 1.3.5Fechas El plazo de entrega de las evaluaciones será de un mes y medio a partir de la recepción del material del curso, una vez pasado este plazo conllevará una serie de gestiones administrativas que el alumno tendrá que abonar. La entrega de los certificados del Curso estará en relación con la fecha de entrega de las evaluaciones y NUNCA antes de la fecha de finalización del Curso. 1.3.6Aprendiendoaenfrentarseapreguntastipotest La primera utilidad que se deriva de la resolución de preguntas tipo test es aprender cómo enfrentarnos a las mismas y evitar esa sensación que algunos alumnos tienen de “se me dan los exámenes tipo test”. Cuando se trata de preguntas con respuesta tipo verdadero / falso, la resolución de las mismas está más dirigida y el planteamiento es más específico. Las preguntas tipo test con varias posibles respuestas hacen referencia a conocimientos muy concretos y exigen un método de estudio diferente al que muchas personas han empleado hasta ahora. Básicamente todas las preguntas test tienen una característica común: exigen identificar una opción que se diferencia de las otras por uno o más datos de los recogidos en el enunciado. Las dos palabras en cursiva son expresión de dos hechos fundamentales con respecto a las preguntas tipo test: Como se trata de identificar algo que va a encontrar escrito, no va a ser necesario memorizar conocimientos hasta el punto de reproducir con exactitud lo que uno estudia. Por lo tanto, no debe agobiarse cuando no consiga recordad de memoria una serie de datos que aprendió hace tiempo; seguro que muchos de ellos los recordará al leerlos formando parte del enunciado o las opciones de una pregunta de test. El hecho de que haya que distinguir una opción de otras se traduce en muchas ocasiones en que hay que estudiar diferencias o similitudes. Habitualmente se les pide recordar un dato que se diferencia de otros por ser el más frecuente, el más característico, etc. Por lo tanto, este tipo de datos o situaciones son los que hay que estudiar. Debe tenerse siempre en cuenta que las preguntas test hay que leerlas de forma completa y fijándose en determinadas palabras que puedan resultar clave para la resolución de la pregunta. La utilidad de las preguntas test es varia: 11 TécnicoSuperiorSanitariodeDocumentaciónSanitaria Acostumbrarse a percibir errores de conceptos. Adaptarse a los exámenes de selección de personal. Ser capaces de aprender sobre la marcha nuevos conceptos que pueden ser planteados en estas preguntas, conceptos que se retienen con facilidad. 1.3.7Envío Una vez estudiado el material docente, se contestará la encuesta de satisfacción, la cual nos ayudará para evaluar el Curso, corregir y mejorar posibles errores. Cuando haya cumplimentado la evaluación, envíe las respuestas a la dirección indicada. 12 UnidaddidácticaII SISTEMACIRCULATORIO CodificacióndelSistemaCirculatorio 2.1Sistemacirculatorio El sistema o aparato circulatorio es el encargado de transportar, llevándolas en la sangre, las sustancias nutritivas y el oxígeno por todo el cuerpo, para que, finalmente, estas sustancias lleguen a las células. También tiene la misión de transportar ciertas sustancias de desecho desde las células hasta los pulmones o riñones, para luego ser eliminadas del cuerpo. El sistema o aparato circulatorio está formado por: La sangre El corazón Los vasos sanguíneos 2.2Lasangre La sangre es el fluido que circula por todo el organismo a través del sistema circulatorio, formado por el corazón y los vasos sanguíneos. De hecho, la sangre describe dos circuitos complementarios: En la circulación pulmonar o circulación menor la sangre va del corazón a los pulmones, donde se oxigena o se carga con oxigeno y descarga el dióxido de carbono. En la circulación general o mayor, la sangre da la vuelta a todo el cuerpo antes de retornar al corazón. La sangre es un líquido rojo, viscoso de sabor salado y olor especial. Una gota de sangre contiene unos 5 millones de glóbulos rojos, de 5.000 a 10.000 glóbulos blancos y alrededor de 250.000 plaquetas. En ella se distinguen las siguientes partes: 15 TécnicoSuperiorSanitariodeDocumentaciónSanitaria 2.2.1Elplasma Es la parte líquida de la sangre. Es salado, de color amarillento y en él flotan los demás componentes de la sangre, también lleva los alimentos y las sustancias de desecho recogidas de las células. El plasma cuando se coagula la sangre, origina el suero sanguíneo. 2.2.2Losglóbulosrojos También denominados eritrocitos o hematíes, se encargan de la distribución del oxígeno molecular (O2). Tienen forma de disco bicóncavo y son tan pequeños que en cada milímetro cúbico hay cuatro a cinco millones, midiendo unas siete micras de diámetro. No tienen núcleo, por lo que se consideran células muertas. Los hematíes tienen un pigmento rojizo llamado hemoglobina. La hemoglobina es el componente más importante de los glóbulos rojos y está compuesto de una proteína llamada hemo, que fija el oxígeno, para ser intercambiado en los pulmones por dióxido de carbono. Una insuficiente fabricación de hemoglobina o de glóbulos rojos por parte del organismo, da lugar a una anemia, de etiología variable, pues puede deberse a un déficit nutricional, a un defecto genético o a diversas causas más. 2.2.3Losglóbulosblancos También denominados leucocitos. Tienen una destacada función en el Sistema Inmunológico al efectuar trabajos de limpieza (fagocitos) y defensa (linfocitos). Son mayores que los hematíes, pero menos numerosos (unos siete mil por milímetro cúbico), son células vivas que se trasladan, se salen de los capilares y se dedican a destruir los microbios y las células muertas que encuentran por el organismo. También producen anticuerpos que neutralizan los microbios que producen las enfermedades infecciosas. 2.2.4Lasplaquetas Son fragmentos de células muy pequeños, sirven para taponar las heridas y evitar hemorragias. 16 CodificacióndelSistemaCirculatorio 2.3Elcorazón Las partes del Aparato Circulatorio son: un órgano central, el corazón y los vasos sanguíneos (arterias, capilares y venas). El aparato circulatorio sirve para llevar los alimentos y el oxigeno a las células, y para recoger los desechos que se han de eliminar después por los riñones, pulmones, etc. De toda esta labor se encarga la sangre, que está circulando constantemente. El Corazón es un musculo hueco, del tamaño del puño (relativamente), encerrado en el centro del pecho. Como una bomba, impulsa la sangre por todo el organismo. realiza su trabajo en fases sucesivas. Primero se llenan las cámaras superiores o aurículas, luego se contraen, se abren las válvulas y la sangre entra en las cavidades inferiores o ventrículos. Cuando están llenos, los ventrículos se contraen e impulsan la sangre hacia las arterias. El corazón late unas setenta veces por minuto y bombea todos los días unos 10.000 litros de sangre. Histológicamente en el corazón se distinguen tres capas de diferentes tejidos que, del interior al exterior se denominan endocardio, miocardio y pericardio. El endocardio está formado por un tejido epitelial de revestimiento que se continúa con el endotelio del interior de los vasos sanguíneos. El miocardio es la capa más voluminosa, estando constituido por tejido muscular de un tipo especial llamado tejido muscular cardíaco. El pericardio envuelve al corazón completamente. 2.3.1FuncionamientoDelCorazón El corazón tiene dos movimientos: Uno de contracción llamado Sístole y otro de dilatación llamado Diástole. Pero la Sístole y la Diástole no se realizan a la vez en todo el corazón, se distinguen tres tiempos: 1. Sístole Auricular: se contraen las Aurículas y la sangre pasa a los ventrículos que estaban vacíos. 2. Sístole Ventricular: los ventrículos se contraen y la sangre que no puede volver a las aurículas por haberse cerrado las válvulas bicúspide y tricúspide, sale por las arterias pulmonares y aorta. Estas también tienen sus válvulas llamadas válvulas sigmoideas, que evitan el reflujo de la sangre. 3. Diástole general: Las Aurículas y los Ventrículos se dilatan y la sangre entran de nuevo a las aurículas. Los golpes que se producen en la contracción de los Ventrículos originan los latidos, que en el hombre oscilan entre 70 y 80 latidos por minuto. 17 TécnicoSuperiorSanitariodeDocumentaciónSanitaria 2.4VasosSanguíneos 2.4.1LasArterias Son vasos gruesos y elásticos que nacen en los Ventrículos aportan sangre a los órganos del cuerpo por ellas circula la sangre a presión debido a la elasticidad de las paredes. Del corazón salen dos Arterias: 1. Arteria Pulmonar que sale del Ventrículo derecho y lleva la sangre a los pulmones. 2. Arteria Aorta sale del Ventrículo izquierdo y se ramifica, de esta arteria salen otras principales entre las que se encuentran: Carótidas: Aportan sangre oxigenada a la cabeza. Subclavias: Aportan sangre oxigenada a los brazos. Hepática: Aporta sangre oxigenada al hígado. Esplénica: Aporta sangre oxigenada al bazo. Mesentéricas: Aportan sangre oxigenada al intestino. Renales: Aportan sangre oxigenada a los riñones. Ilíacas: Aportan sangre oxigenada a las piernas 2.4.2LosCapilares Son vasos muy finos y de paredes muy delgadas, que unen venas con arterias. Su única función es la de favorecer el intercambio gaseoso. 2.4.3LasVenas Son vasos de paredes delgadas. Nacen en las aurículas y llevan sangre del cuerpo hacia el corazón. En la Aurícula derecha desembocan: La Cava superior formada por las yugulares que vienen de la cabeza y las subclavias (venas) que proceden de los miembros superiores. La Cava inferior a la que van las Ilíacas que vienen de las piernas, las renales de los riñones, y la suprahepática del hígado. La Coronaria que rodea el corazón. En la Aurícula izquierda desembocan las cuatro venas pulmonares que traen sangre desde los pulmones y que curiosamente es sangre arterial. 18 CodificacióndelSistemaCirculatorio 2.4.4ElSistemaLinfático La linfa es un liquido incoloro formado por plasma sanguíneo y por glóbulos blancos, en realidad es la parte de la sangre que se escapa o sobra de los capilares sanguíneos al ser estos porosos. Las venas linfáticas tienen forma de rosario por las muchas válvulas que llevan, también tienen unos abultamientos llamados ganglios que se notan sobre todo en las axilas, ingle, cuello etc. En ellos se originan los glóbulos blancos. 19 UnidaddidácticaIII ENFERMEDADESDELSISTEMACIRCULATORIO CodificacióndelSistemaCirculatorio 3.1Enfermedadesdelsistemacirculatorio 3.1.1 Cardiopatía isquémica, enfermedad coronaria, coronariopatía, isquemiacardiacaoisquemiamiocárdica. 3.1.1.1 Angina de pecho o angor pectoris. 3.1.1.2 Angina de Prinzmetal. 3.1.1.3 Infarto agudo de miocardio, IAM, IMA, ataque al corazón, ataque cardíaco o infarto. 3.1.1.4 Síndrome de Dressler. 3.1.2.Afeccionesdelacirculaciónpulmonar. 3.1.2.1 Hipertensión pulmonar. 3.1.2.2 Tromboembolismo pulmonar. 3.1.2.3 Cor pulmonale. 3.1.3Afeccionesdelpericardio. 3.1.3.1 Pericarditis. 3.1.3.2 Efusión pericárdica. 3.1.3.3 Taponamiento cardíaco o taponamiento pericárdiaco. 3.1.4 Afeccionesdelendocardioyvalvulopatías. 3.1.4.1 Endocarditis. 3.1.4.2 Insuficiencia mitral o regurgitación mitral. 3.1.4.3 Prolapso de la válvula mitral. 3.1.4.4 Estenosis mitral o estenosis de la válvula mitral. 3.1.4.5 Insuficiencia aórtica, IA o regurgitación aórtica. 3.1.4.6 Estenosis aórtica, EA, AS o estenosis de la válvula aórtica. 3.1.4.7 Insuficiencia tricuspídea. 3.1.4.8 Estenosis de la válvula tricuspídea o estenosis tricuspídea. 3.1.4.9 Insuficiencia pulmonar. 3.1.4.10 Estenosis de la válvula pulmonar o estenosis pulmonar. 3.1.4.11 Síndrome hipereosinofílico. 3.1.4.11.1 Fibrosis endomiocárdica. 3.1.4.11.2 Endocarditis de Loeffler. 3.1.4.12 Válvula aórtica bicúspide. 3.1.5 Afeccionesdelmiocardio 3.1.5.1 Miocarditis. 3.1.5.2 Miocardiopatía. 3.1.5.2.1 Miocardiopatía extrínseca. 3.1.5.2.2 Miocardiopatía intrínseca. 3.1.5.3 Endocarditis de Loeffler. 3.1.5.4 Displasia arritmogénica. 23 TécnicoSuperiorSanitariodeDocumentaciónSanitaria 3.1.6 Afeccionesdelsistemadeconduccióneléctricadelcorazón. 3.1.6.1 Bloque cardíaco Bloqueo atrioventricular. 3.1.6.1.1 Bloqueo de rama. 3.1.6.1.2 Bloqueo bifascicular. 3.1.6.1.3 Bloqueo trifascicular. 3.1.6.2 Síndrome de pre-excitación. 3.1.6.2.1 Síndrome de Wolff-Parkinson- White o WPW. 3.1.6.2.2 Síndrome de Lown-Ganong-Levine. 3.1.6.3 Síndrome del intervalo QT largo o síndrome del QT largo. 3.1.6.4 Síndrome de Adams- Stokes. 3.1.6.5 Parada cardiorrespiratoria, PCR, parada circulatoria, cardiocirculatoria 3.1.6.6 Trastornos del ritmo cardíaco o arritmias. 3.1.6.6.1 Taquicardia paroxística. 3.1.6.6.2 Flutter auricular. 3.1.6.6.3 Fibrilación. 3.1.6.6.4 Contracción prematura. 3.1.6.7 Síndrome del seno enfermo. 3.1.7 Afeccionescerebrovasculares. 3.1.4.1 Hemorragia intracraneal. 3.1.4.2 Hemorragia intracerebral. 3.1.4.3 Hemorragia extra-axial. 3.1.4.4 Hemorragia intra-axial. 3.1.4.5 Hemorragia intraventricular. 3.1.4.6 Hemorragia intraparenquimatosa. 3.1.4.7 Enfermedad de Binswanger. 3.1.4.8 Enfermedad de Moyamoya. 3.1.8 Arterias,arteriolasycapilares. 3.1.8.1 Aterosclerosis. 3.1.8.1.1 Estenosis de la arteria renal 3.1.8.2 Disección de la aorta. 3.1.8.3 Aneurisma. 3.1.8.3.1 Aneurisma de la aorta o aneurisma aórtico. 3.1.8.4 Enfermedad de Raynaud. 3.1.8.5 Enfermedad de Buerger o tromboangeítis obliterante. 3.1.8.6 Arteritis. 3.1.8.6.1 Aortitis. 3.1.8.6.2 Arteritis de células gigantes o ACG. 3.1.8.7 Claudicación intermitente. 3.1.8.8 Fístula arteriovenosa. 3.1.8.9 Telangiectasia hereditaria hemorrágica. 3.1.8.10 Angioma aracniforme. 24 CodificacióndelSistemaCirculatorio 3.1.9 Venas,vasoslinfáticosyganglioslinfáticos. 3.1.9.1 Variz. 3.1.9.1.1 Hemorroide o almorrana. 3.1.9.1.2 Variz esofágica. 3.1.9.1.3 Varicocele. 3.1.9.1.4 Variz gástrica. 3.1.9.1.5 Caput medusae. 3.1.9.2 Síndrome de la vena cava superior. 3.1.9.3 Trombosis. 3.1.9.3.1 Flebitis. 3.1.9.3.2 Trombosis venosa profunda. 3.1.9.3.3 Síndrome de May-Thurner. 3.1.9.3.4 Trombosis de la vena porta. 3.1.9.3.5 Síndrome de Budd-Chiari. 3.1.9.3.6 Trombosis de la vena renal o RVT. 3.1.9.3.7 Enfermedad de Paget-Schroetter. 3.1.9.4 Linfadenopatía. 3.1.9.5 Linfedema. 3.1.9.6 Linfangitis. 3.1.10Otras 3.1.10.1Insuficiencia cardiaca. 3.1.10.2Hipertrofia cardíaca o cardiomegalia. 3.1.10.2.1 Hipertrofia auricular. 3.1.10.2.2 Hipertrofia ventricular. 3.2 Cardiopatía isquémica, enfermedad coronaria, coronariopatía,isquemiacardiacaoisquemiamiocárdica. La cardiopatía isquémica, enfermedad coronaria, coronariopatía, isquemia cardiaca o isquemia miocárdica, es un conjunto de enfermedades del corazón o cardiopatías cuyo origen radica en la incapacidad de las arterias coronarias (coronariopatía para suministrar el oxígeno necesario a un determinado territorio del músculo cardiaco, lo que dificulta el funcionamiento de éste. Por ello, el corazón enferma debido a la mala función de las arterias coronarias. 3.2.1Anginadepechooangorpectoris La angina es un dolor o molestia en el pecho que se siente cuando el músculo cardiaco no recibe suficiente irrigación sanguínea. Puede parecer una presión o un dolor opresivo en el pecho. Puede parecerse a una indigestión. A veces hay dolor en los hombros, los brazos, el cuello, la mandíbula o la espalda. La angina es un síntoma de la enfermedad de las arterias coronarias (EAC), la enfermedad cardiaca más común. La EAC ocurre cuando una sustancia pegajosa 25 TécnicoSuperiorSanitariodeDocumentaciónSanitaria denominada placa se acumula en las arterias que abastecen de sangre al corazón y disminuye el flujo sanguíneo. Existen tres tipos de angina: Estable Inestable Variable La angina inestable es la más peligrosa. No sigue un patrón y puede ocurrir sin hacer algún esfuerzo físico. No desaparece espontáneamente con el reposo o las medicinas. Es una señal que indica que podría ocurrir un infarto en poco tiempo. No todas las molestias o los dolores en el pecho son angina. Si se le presenta un dolor torácico, debe consultar a un profesional de la salud. 3.2.2AnginadePrinzmetal La angina de Prinzmetal, es un trastorno cardíaco poco frecuente, caracterizado por ciclos de angina (dolor de pecho), causada por vasoespasmo, un estrechamiento de las arterias coronarias causada por contracción del músculo liso de la pared del vaso más que por arterioesclerosis. Fue descrita en 1959 por el cardiólogo americano Myron Prinzmetal (1908-1987). Es un tipo de oclusión arterial que no está relacionada con la aterosclerosis. Está asociado a espasmos de la musculatura que envuelve a la arteria coronaria, una arteria que irriga al corazón, haciendo que esta se ocluya, disminuyendo o deteniendo temporalmente el flujo sanguíneo que nutre al corazón. 3.2.3 Infarto agudo de miocardio, IAM, IMA, ataque al corazón, ataque cardíacooinfarto El infarto agudo de miocardio (IAM) es una enfermedad cardiaca frecuente en la que se produce una muerte (necrosis) de las células del músculo cardíaco (miocardio) debido a una falta prolongada de oxígeno (isquemia). El infarto agudo de miocardio supone la muerte irreversible del tejido cardiaco y puede acarrear un fallo en la función del corazón (relajación y contracción) y la aparición de arritmias. Es una urgencia médica por definición y se debe buscar atención médica inmediata. El síntoma clave del IAM es la aparición de dolor en el centro del pecho. Este dolor se nota como “algo que aprieta o pesa” y que no se modifica con la postura ni los movimientos musculares. La duración mínima de este dolor suele ser de unos 20 minutos. El dolor puede extenderse al brazo izquierdo y a la mandíbula. Pueden aparecer otros síntomas como náuseas y malestar, dolor en la boca del estómago, sensación de falta de aire, sudoración y mareos. En un pequeño porcentaje de paciente, especialmente en los diabéticos y los ancianos, los síntomas pueden ser diferentes a los habituales. 3.2.4SíndromedeDressler El síndrome de Dressler es un tipo de pericarditis que ocurre cuando ha habido daño al corazón o al pericardio, con frecuencia días o semanas después de un infarto al miocardio. Por lo general, no ocurre acompañado de una recidiva del infarto. Se ven en aproximadamente el 1% de los pacientes con infarto al miocardio. 26 CodificacióndelSistemaCirculatorio La pericarditis que ocurre poco después de un ataque cardíaco es causada por una respuesta hiperactiva por parte del sistema inmunitario del cuerpo. Cuando el cuerpo percibe presencia de sangre en el saco pericárdico o tejido cardíaco muerto o gravemente dañado (como sucede con un ataque cardíaco), desencadena una respuesta inflamatoria. Las células del sistema inmunitario tratan de limpiar el corazón después del ataque, pero, en algunos casos, estas células pueden atacar tejido sano por error. El dolor se presenta cuando el pericardio resulta inflamado (hinchado) y roza el corazón. 3.3Afeccionesdelacirculaciónpulmonar La circulación pulmonar o circulación menor es la parte del sistema circulatorio que transporta la sangre desoxigenada desde el corazón hasta los pulmones, para luego regresarla oxigenada de vuelta al corazón. El término contrasta con la circulación sistémica que impulsa la sangre hacia el resto de los tejidos del cuerpo, excluyendo los pulmones. La función de la circulación pulmonar es asegurar la oxigenación sanguínea por la hematosis pulmonar. 3.3.1Hipertensiónpulmonar La hipertensión pulmonar (HP) se define por el desmesurado aumento de la presión en las arterias que llevan la sangre del corazón a los pulmones, incremento anómalo. Por consenso se considera que existe HP cuando la presión media en la arteria pulmonar es igual o superior a 25 mmHg en reposo, o a 30 mmHg durante la realización de ejercicio. La circulación pulmonar distribuye la sangre desde el corazón a los pulmones a través de un sistema de baja resistencia y alta distensibilidad (representa la elasticidad de las paredes en las arterias). El problema fundamental está en los pulmones, en las ramificaciones más pequeñas en que se divide la arteria pulmonar que sale del ventrículo derecho del corazón. Se trata de una alteración de la pared vascular de las arteriolas pulmonares, pequeñas ramificaciones del tamaño aproximado de un pelo, la pared de estos vasos se engrosan en los pacientes que sufren HAP. La causa es debida a una serie de alteraciones de las células que la componen. Estas alteraciones se dan en las células endoteliales (la primera capa en contacto con la sangre), en las células musculares, que se encuentran en la capa intermedia e incluso en las capas más periféricas de la pared de la arteriola. La causa es una lesión inicial que puede irritar las células endoteliales que se defenderían de esta agresión provocando la aparición de fibrosis (tejido cicatricial) que, depositado en la luz de la arteriola, va a provocar un estrechamiento de la luz. Este estrechamiento representa una dificultad para la sangre en llegar a los capilares alveolares para poder realizar el intercambio gaseoso (eliminar anhídrido carbónico y conseguir oxigeno). Como consecuencia habrá un empobrecimiento en la cantidad de oxigeno distribuido por el organismo provocando fatiga (disnea) con el esfuerzo. 3.3.2Tromboembolismopulmonar El tromboembolismo pulmonar (TEP) consiste en el desprendimiento y migración de un trombo (émbolo) formado en alguna parte del sistema venoso hasta las arterias pulmonares donde se enclava. Aunque el origen del émbolo puede ser una trombosis venosa de localización diversa (extremidades superiores, venas prostáticas, uterinas, renales y cavidades cardíacas derechas), en la mayoría de los casos (90-95%) se trata de una trombosis venosa profunda (TVP) de las extremidades inferiores, a menudo 27 TécnicoSuperiorSanitariodeDocumentaciónSanitaria asintomática. Por ello, el TEP no puede entenderse como una enfermedad independiente de la TVP sino como una complicación de la misma. Por esta razón, actualmente se prefiere utilizar el término enfermedad tromboembólica venosa (ETV) para resaltar que se trata de manifestaciones de la misma enfermedad. La hemostasia normal está facilitada y controlada mediante un equilibrio dinámico entre la formación y la lisis de los microtrombos. Cualquier condición que altere este equilibrio puede resultar en una propagación incontrolada de los trombos que, finalmente, pueden embolizar en los vasos pulmonares. La clásica tríada de Virchow (1854), en la que se reconocen tres factores que condicionan la formación de un trombo en la circulación venosa, (estasis venosa, estado de hipercoagulabilidad y lesión endotelial) sigue plenamente vigente. 3.3.3Corpulmonale Cor pulmonale, viene del latín cor que significa corazón, y pulmonale que significa pulmonar. Es un término médico que se refiere a una enfermedad cardíaca pulmonar, y se define como una dilatación y/o hipertrofia del ventrículo derecho a consecuencia de problemas en la vasculatura o el parénquima pulmonar y puede conducir a insuficiencia cardíaca derecha. El término se usa para describir cambios en la estructura y función del ventrículo derecho como resultado de un desorden respiratorio que produzca hipertensión pulmonar. La hipertrofia del ventrículo derecho es el cambio principal en el cor pulmonale crónico y dilatación del ventrículo en los casos agudos, ambos consecuencia de un incremento de presión en el ventrículo derecho del corazón. Sin tratamiento, el cor pulmonale puede causar insuficiencia cardíaca derecha y muerte. 3.4Afeccionesdelpericardio El pericardio es un saco fibroseroso que rodea al corazón y a la raíz de los grandes vasos. Tiene dos componentes, el pericardio fibroso y el pericardio seroso. El pericardio fibroso es una capa externa de tejido conjuntivo resistente que establece los límites del mediastino medio. 3.4.1Pericarditis La pericarditis generalmente es una complicación de infecciones virales, más comúnmente por ecovirus o virus coxsackie y, con menos frecuencia, causada por influenza o infección por VIH. Las infecciones bacterianas pueden conducir a pericarditis bacteriana (también llamada pericarditis purulenta). Igualmente, algunas infecciones micóticas también pueden producir pericarditis. Además, la pericarditis también puede estar asociada con enfermedades como cáncer, insuficiencia renal, leucemia, infecciones por VIH, SIDA, enfermedades autoinmunes, tuberculosis, fiebre reumática e hipotiroidismo. La pericarditis puede ser el resultado de una lesión (incluyendo una cirugía) o trauma en el tórax, el esófago o el corazón. Con mucha frecuencia, se desconoce la causa de la pericarditis, en cuyo caso recibe el nombre de pericarditis idiopática. La pericarditis ataca con más frecuencia a los hombres entre los 20 y 50 años de edad, usualmente después de que se presentan infecciones respiratorias. También se 28 CodificacióndelSistemaCirculatorio puede presentar en niños, donde es más comúnmente causada por el adenovirus o virus coxsackie. 3.4.2Efusiónpericárdica Una efusión pericárdica es una acumulación anormal de líquido en la cavidad pleural. Debido al limitado espacio en esta cavidad intratorácica, esta acumulación elevará la presión intrapleural y de ese modo, ejerce un efecto negativo sobre la función del corazón, llamado taponamiento cardíaco. Existen tres tipos de efusión pericárdica según se produzca la acumulación de líquido: Efusión pericárdica transudada, que provoca congestiva, mixedema o el síndrome nefrótico. Efusión pericárdica exudada, que provoca tuberculosis o empiema. Efusión pericárdica hemorrágica, aneurismas o una efusión maligna. que provoca insuficiencia trauma, cardíaca ruptura de 3.4.3Taponamientocardíacootaponamientopericárdiaco El taponamiento es un síndrome debido a la compresión del corazón por el derrame pericárdico, con un “continuum” en cuanto a graduación de severidad que puede llegar hasta un cuadro de severo bajo gasto cardiaco y muerte. En el taponamiento como consecuencia del aumento de presión intrapericárdica hay un aumento e igualación de las P diastólicas, con colapso de las cavidades cardiacas y restricción de los flujos de llenado. Como mecanismos compensadores se va a dar una hiperestimulación adrenérgica y del sistema RAAS (renina-angiotensina-aldosterona). Las manifestaciones clínicas van a darse como consecuencia del bajo gasto cardiaco y aumento de las resistencias vasculares periféricas (RVP). 3.5Afeccionesdelendocardioyvalvulopatías Las valvulopatías son todas aquellas enfermedades que afectan a las válvulas cardiacas, independientemente de su etiología o la gravedad del cuadro clínico que produzcan. 3.5.1Endocarditis La endocarditis se produce como resultado de la inflamación del revestimiento interior del corazón, llamado endocardio, y normalmente está causada por una infección bacteriana. La endocarditis puede afectar el músculo cardiaco, las válvulas o el revestimiento del corazón. La gran mayoría de los enfermos que padecen una endocarditis sufren también algún otro tipo de enfermedad cardíaca subyacente. 3.5.2Insuficienciamitraloregurgitaciónmitral Es un trastorno en el cual la válvula mitral del corazón de repente no cierra apropiadamente, haciendo que la sangre se devuelva (se filtre) hacia la cámara superior del corazón cuando la cámara inferior izquierda se contrae. 29 TécnicoSuperiorSanitariodeDocumentaciónSanitaria La regurgitación significa que hay escape o filtración de una válvula que no cierra por completo. Las enfermedades que debilitan o dañan la válvula o sus estructuras de soporte causan la regurgitación mitral. Cuando la válvula mitral no se cierra por completo, la sangre fluye en forma retrógrada o se devuelve hacia la cámara (aurícula) superior izquierda del corazón, lo cual lleva a una disminución del flujo sanguíneo al resto del cuerpo. Como resultado, es posible que el corazón trate de bombear con más fuerza. La regurgitación mitral aguda puede ser causada por disfunción o lesión a la válvula después de un ataque cardíaco o una infección de la válvula cardíaca (endocarditis infecciosa). Estas afecciones pueden ocasionar la ruptura de la válvula o las estructuras circundantes, dejando una abertura para que la sangre se devuelva. 3.5.3Prolapsodelaválvulamitral El prolapso mitral o prolapso de la válvula mitral es una valvulopatía (cardiopatía valvular) caracterizada por el desplazamiento de una anormalmente engrosada valva de la válvula mitral, por lo general, una protrusión cóncava hacia la cámara de el atrio izquierdo durante la sístole, es decir, durante la contracción de los ventrículos del corazón. Está presente en un 5 al 10% de la población mundial, la gran mayoría de la cual cursa sin síntomas y con bajo riesgo de complicaciones. En casos severos, puede causar regurgitación mitral, endocarditis infecciosa y raramente, paro cardíaco y muerte súbita. La palabra «prolapso» significa una sobresalida o descenso de una víscera, en este caso, la válvula que separa el atrio izquierdo del ventrículo izquierdo. La válvula mitral recibe su nombre por su semejanza a la mitra usada por los obispos y abades católicos. Es una de las válvulas del corazón, cuya función es prevenir el flujo retrógrado desde el ventrículo izquierdo hacia el atrio izquierdo. Es una válvula bicúspide, es decir, está compuesta por dos segmentos llamados valvas, una anterior y otra posterior, que se cierran en el momento en el que el ventrículo izquierdo se contrae. Cada valva está compuesta por tres capas de tejido, una fibrosa central de fibras de colágeno, una capa esponjosa y una capa epitelial de implantación. La apertura valvular está rodeada por un anillo fibroso conocido como «anillo mitral». 3.5.4Estenosismitraloestenosisdelaválvulamitral Es un trastorno de las válvulas cardíacas que compromete la válvula mitral, la cual separa las cámaras inferiores y superiores del lado izquierdo del corazón. Estenosis se refiere a una condición en la cual la válvula no se abre completamente, restringiendo el flujo de sangre. La estenosis mitral impide que la válvula se abra apropiadamente. Esto impide que el flujo sanguíneo adecuado pase entre la aurícula izquierda (cámara superior del corazón) y el ventrículo izquierdo (cámara inferior del corazón). A medida que el área de la válvula se vuelve más pequeña, fluye menos sangre hacia el cuerpo. La cámara superior del corazón se hincha a medida que la presión se acumula y la sangre puede fluir de nuevo a los pulmones. El líquido se acumula luego en el tejido pulmonar (edema pulmonar), dificultando la respiración. En los adultos, la estenosis mitral ocurre con mayor frecuencia en personas que han sufrido fiebre reumática (una afección que puede desarrollarse después de amigdalitis estreptocócica o escarlatina). Los problemas en las válvulas se desarrollan de 5 a 10 años después de la fiebre reumática. 30 CodificacióndelSistemaCirculatorio Sólo en raras ocasiones, otros factores realmente llevan a estenosis mitral en adultos. Esto incluye depósitos de calcio que se forman alrededor de la válvula mitral, radioterapia en el tórax y algunos medicamentos. Los niños pueden nacer con estenosis mitral (congénita) u otros defectos de nacimiento que comprometen el corazón y causan estenosis mitral. Con frecuencia, hay otros defectos cardíacos presentes, junto con la estenosis mitral. La estenosis mitral puede ser hereditaria. 3.5.5Insuficienciaaórtica,IAoregurgitaciónaórtica La insuficiencia aórtica (IA), conocida también como regurgitación aórtica, es un trastorno de la válvula aórtica del corazón, caracterizado por reflujo de sangre desde la aorta hacia el ventrículo izquierdo, durante la diástole ventricular, es decir, cuando los ventrículos se relajan. Puede ser debida a anormalidades tanto de la válvula misma, como de la porción proximal de la aorta. Aproximadamente la mitad de los casos de insuficiencia aórtica son debidas a una dilatación del anillo y de la raíz aórtica, trastorno llamado ectasia anuloaórtica. Cuando la válvula aórtica funciona normalmente, solo se abre cuando la presión en el ventrículo izquierdo (VI) es mayor a la presión en la aorta. Esto permite que la sangre sea expulsada desde el VI hacia la aorta durante la sístole ventricular. Después de la contracción, la presión en el ventrículo gradualmente disminuye a medida que se relaja el ventrículo y se prepara para llenarse de nuevo de sangre proveniente de la aurícula izquierda. Esta relajación del VI, durante la diástole ventricular temprana, causa una caída de presión en el VI. Cuando la presión del VI cae por debajo de la presión en la aorta, la válvula aórtica se cierra, previniendo que la sangre en la aorta vuelva al VI. En la insuficiencia aórtica, cuando la presión en el ventrículo izquierdo cae por debajo de la presión de la aorta, la válvula aórtica no es capaz de cerrar completamente. Esto causa un regreso de sangre de la aorta al ventrículo izquierdo. Eso significa que parte de la sangre que ya había sido expulsada del ventrículo, “regurgita” de vuelta al corazón. El porcentaje de sangre que ha salido del ventrículo izquierdo y que regresa de vuelta al corazón a través de la válvula aórtica, a causa de una insuficiencia aórtica, se le llama fracción regurgitante es mayor, algo que no necesariamente implica que haya hipertensión. Debido a que parte de la sangre que es expulsada durante la sístole regurgita de vuelta al ventrículo izquierdo durante la diástole, hay un disminuido flujo anterógrado en una insuficiencia aórtica. Una IA causa, tanto una sobrecarga de volumen (aumento de la precarga) como de presión (aumento en la poscarga) en el corazón. La sobrecarga de presión, producido por la elevada presión de pulso e hipertensión, causa hipertrofia ventricular izquierda. La hipertrofia del ventrículo izquierdo en la insuficiencia aórtica es concéntrica y excéntrica. La hipertrofia concéntrica es debida a la hipertensión asociada a la insuficiencia aórtica, mientras que la hipertrofia excéntrica es por razón del volumen de sobrecarga causada por la fracción de regurgitación. La hipertrofia y dilatación del ventrículo izquierdo en la IA crónica es un mecanismo de compensación ineficaz y, por lo tanto, es el momento de la aparición de la mayoría de los síntomas en el individuo. 31 TécnicoSuperiorSanitariodeDocumentaciónSanitaria 3.5.6Estenosisaórtica,EA,ASoestenosisdelaválvulaaórtica La estenosis de la válvula aórtica o estenosis aórtica (EA o AS, por sus siglas en inglés: Aortic Stenosis) es una valvulopatía (cardiopatía valvular) caracterizada por el estrechamiento anormal del orificio de la válvula aórtica del corazón. Esta reducción del orificio valvular puede ser congénito o adquirida, generalmente secundaria a la fiebre reumática o calcificación. La válvula aórtica controla la dirección del flujo sanguíneo desde el ventrículo izquierdo hacia la aorta. En su buen funcionamiento, la válvula no impide el flujo de sangre entre esos dos espacios, pero en ciertas circunstancias, la válvula se vuelve más estrecha de lo normal, resistiendo el flujo sanguíneo. 3.5.7Insuficienciatricuspídea Es un trastorno que consiste en el reflujo de sangre a través de la válvula tricúspide que separa el ventrículo derecho (cámara inferior del corazón) de la aurícula derecha (cámara superior del corazón). Esto ocurre durante la contracción del ventrículo derecho y es causado por el daño a la válvula tricúspide del corazón o un agrandamiento del ventrículo derecho. La causa más común de regurgitación tricuspídea no es el daño a la válvula en sí, sino el agrandamiento del ventrículo derecho, que puede ser una complicación de cualquier trastorno que cause insuficiencia ventricular derecha. La regurgitación tricuspídea se puede dar en el marco de una cardiopatía congénita (anomalía de Ebstein). Otras causas poco frecuentes de regurgitación tricuspídea comprenden artritis reumatoidea, radioterapia, síndrome de Marfan y lesión. 3.5.8Estenosisdelaválvulatricuspídeaoestenosistricuspídea La estenosis de la válvula tricuspídea o, simplemente estenosis tricuspídea es una valvulopatía (cardiopatía valvular) caracterizada por el estrechamiento anormal del orificio de la válvula tricúspide del corazón. Esta reducción del orificio valvular generalmente es secundaria a la fiebre reumática, un proceso inflamatorio que puede también afectar el aparato sostenedor de la válvula. Rara vez puede ser congénita, y no es heredada. Las causas principales de estenosis mitral son enfermedades del corazón secundarias a fiebre reumática y la consecuente cardiopatía reumática. Otras causas menos comunes de una estenosis mitral son tumores en las valvas y rara vez, por ciertas formas de enfermedad congénita del corazón. 3.5.9Insuficienciapulmonar Defecto en el cierre de la válvula pulmonar que provoca una regurgitación diastólica desde la arteria pulmonar hasta el ventrículo derecho. Es una infrecuente valvulopatía que provoca una sobrecarga de volumen del ventrículo derecho, habitualmente bien tolerada y que suele cursar de manera asintomática durante muchos años. 3.5.10Estenosisdelaválvulapulmonaroestenosispulmonar La estenosis de la válvula pulmonar es un trastorno de válvula cardíaca que compromete la válvula pulmonar. Esta válvula separa el ventrículo derecho (una de las cámaras en el corazón) y la arteria pulmonar, la cual lleva sangre oxigenada a los pulmones. 32 CodificacióndelSistemaCirculatorio La estenosis ocurre cuando la válvula no se puede abrir lo suficiente y, como resultado, hay menos flujo de sangre a los pulmones. 3.5.11Síndromehipereosinofílico El síndrome hipereosinofílico es un término médico que describe una enfermedad caracterizada por una elevación persistente en el conteo sanguíneo de eosinófilos ( 1500 eosinófilos/mm³), por al menos seis meses sin que haya alguna causa reconocible y con evidencia de que el corazón, el sistema nervioso o la médula ósea estén afectados. Hay dos formas del síndrome hipereosinofílico: Fibrosis endomiocárdica (también llamada enfermedad de Davies) una rara enfermedad vista en África ecuatorial y América del Sur. Endocarditis de Loeffler, cierta predisposición geográfica de climas templados. 3.5.11.1Fibrosisendomiocárdica La fibrosis endomiocárdica, es un término médico que define a una infrecuente inflamación del endocardio (endocarditis) caracterizada por un engrosamiento fibrótico de porciones del corazón, en especial el ápice del corazón y una o ambas válvulas cardíacas que separan las aurículas de los ventrículos. Por ello, es una miocardiopatía restrictiva y una de las formas del síndrome hipereosinofílico. Ocasionalmente, puede asociarse con trombos y depósitos de calcio sobre la pared ventricular. Tiene una notoria predisposición geográfica por el África ecuatorial, aunque se han descrito con cierta frecuencia en climas tropicales, incluyendo suramérica. 3.5.11.2EndocarditisdeLoeffler La endocarditis de Loeffler, es un término médico que define una inflamación del endocardio (endocarditis) caracterizada por una infiltración de eosinófilos que resulta, con el tiempo, en engrosamiento fibrótico de porciones del corazón. Por ello, es una miocardiopatía restrictiva y una de las formas del síndrome hipereosinofílico. Adicionalmente, la eosinofilia puede causar daños al tejido cardíaco por acción de la proteína básica mayor (PBM), radicales superóxidos, hidrolasas y eicosanoides liberados por los eosinófilos. Ocasionalmente, puede asociarse con trombos de la pared ventricular. No tiene predisposición geográfica, aunque se han descrito con cierta frecuencia en climas templados. El nombre proviene del médico e investigador clínico austríaco Wilhelm Löffler. 3.5.12Válvulaaórticabicúspide Es una válvula aórtica que sólo tiene dos valvas, en lugar de tres. La válvula aórtica regula el flujo de sangre del corazón a la aorta, el mayor vaso sanguíneo que lleva sangre al cuerpo. La válvula aórtica permite que la sangre oxigenada fluya del corazón a la aorta e impide que la sangre se devuelva de la aorta al corazón cuando la cámara de bombeo se relaja. La válvula aórtica bicúspide está presente al nacer (congénita). Una válvula aórtica anormal se presenta durante las primeras semanas del embarazo, cuando se desarrolla el corazón del bebé. La causa de este problema es incierta, pero es la cardiopatía congénita más común. A menudo, es hereditaria. 33 TécnicoSuperiorSanitariodeDocumentaciónSanitaria 3.6Afeccionesdelmiocardio El miocardio es la pared muscular del corazón o músculo cardíaco. Se contrae para bombear la sangre fuera del corazón y luego se relaja a medida que el corazón se llena con la sangre que regresa. La membrana serosa exterior del miocardio se denomina «epicardio». La membrana que recubre su interior se denomina «endocardio». 3.6.1Miocarditis La miocarditis es una inflamación del miocardio. Cuando el corazón se inflama, no puede bombear tan eficazmente debido a la hinchazón (edema) y al daño sufrido por sus células. El músculo cardíaco puede dañarse aún más si el sistema inmunitario envía anticuerpos para tratar de combatir la causa de la inflamación. A veces estos anticuerpos atacan en cambio los tejidos del corazón. Si se dañan demasiadas células del músculo cardíaco, éste se debilita. En algunos casos, este proceso es muy rápido y da lugar a una insuficiencia cardíaca o incluso una muerte súbita. 3.6.2Miocardiopatía La miocardiopatía es una enfermedad del músculo cardíaco, es decir, el deterioro de la función del miocardio por cualquier razón. Aquellos con miocardiopatía están siempre en riesgo de sufrir un paro cardíaco súbito o inesperado, y con frecuencia sufren arritmias. Existen varias enfermedades que afectan directamente al miocardio excluyendo aquellas que son consecuencia de isquemia, valvulopatías o hipertensión arterial, y que carecen de infiltrado inflamatorio al estudio microscópico. Los parámetros de la Organización Mundial de la Salud clasifican a las miocardiopatías en dos grupos generales: miocardiopatías extrínsecas e intrínsecas. 3.6.2.1Miocardiopatíaextrínseca Las miocardiopatías extrínsecas son aquellas en el que la patología primaria se encuentra por fuera del miocardio mismo. La mayoría de las miocardiopatías son extrínsecas, porque la causa más común de miocardiopatías es la isquemia. La OMS define las siguientes como miocardiopatías específicas: Miocardiopatía Hipertensiva Miocardiopatía Valvular Miocardiopatía Inflamatoria Miocardiopatía por Enfermedad metabólica sistémica Miocardiopatía Alcohólica 3.6.2.2MiocardiopatíaIntrínseca Una cardiopatía intrínseca es una debilidad en el músculo del corazón que no es debida a una causa externa identificable. Para hacer el diagnóstico de una miocardiopatía intrínseca, es necesario descartar coronariopatías significativas (entre otras enfermedades). El término intrínseco no describe a una etiología específica de debilidad del miocardio. Las miocardiopatías intrínsecas son un conjunto de estados patológicos, cada uno con sus propias características. Las miocardiopatías intrínsecas pueden ser causadas por toxicidad con drogas y alcohol, ciertas infecciones (incluyendo hepatitis C), y varias condiciones genéticas e idiopáticos. 34 CodificacióndelSistemaCirculatorio Las miocardiopatías intrínsecas se clasifican por lo general en cuatro tipos, pero otros tipos son también reconocidos: Miocardiopatía dilatada (MCD), es la antiguamente llamada «congestiva», es la forma más común y una de las razones principales para un trasplante de corazón por el extenso daño al miocardio. En la MCD, el corazón (en especial el ventrículo izquierdo) se encuentra agrandado a tal punto que la función contráctil de bombeo está reducida, limitando la capacidad del corazón de mantener un gasto cardíaco adecuado. Aproximadamente 40% de los casos son congénitos, pero la genética es poco clara, en comparación, por ejemplo con la cardiomiopatía hipertrófica (CMH). En algunos casos se manifiesta como una miocardiopatía periparto y en otros casos por alcoholismo. Miocardiopatía hipertrófica (MCH), una condición genética causada por varias mutaciones en genes que codifican a proteínas del sarcómero. En la MCH, el músculo cardíaco está hipertrofiado, lo cual puede obstruir el flujo de sangre e impedir que el corazón funcione apropiadamente. Estas miocardiopatías deben ser distinguidas de la hipertrofia ventricular izquierda secundaria a hipertensión arterial o estenosis aórtica, por ejemplo. Cardiomiopatía o displasia arritmogénica ventricular derecha (CAVD o DAVD), aparece como un trastorno eléctrico del corazón, en el que el músculo cardíaco es reemplazado por tejido fibroso cicatrizante. El ventrículo derecho es por lo general el más afectado. Miocardiopatía restrictiva (MCR), una condición inusual, en el que las paredes del ventrículo se vuelven rígidos y pierden su distensibilidad, sin que necesariamente estén hipertrofiados, resistiendo el llenado sanguíneo normal (diastólico) del corazón. Una rara forma de miocardiopatía restrictiva es la miocardiopatía obliterativa, vista en el síndrome hipereosinofílico. En este tipo de cardiopatía, el miocardio en el ápice del ventrículo derecho e izquierdo se vuelve más grueso y fibrótico, causando una disminución de los volúmenes de los ventrículos y, por ende, una cardiopatía restrictiva. Miocardiopatía espongiforme, también llamada no-compacta, reconocida desde los años 80 como un tipo separado de miocardiopatía en el cual el ventrículo izquierdo no ha crecido apropiadamente desde el nacimiento y tiene una apariencia esponjosa al visualizar el ventrículo en un ecocardiograma. Canalopatías iónicas, tales como el Síndrome del QT largo y de Brugada, la taquicardia ventricular polimórfica y el Síndrome de QT corto. 3.6.3EndocarditisdeLoeffler La endocarditis de Loeffler, es un término médico que define una inflamación del endocardio (endocarditis) caracterizada por una infiltración de eosinófilos que resulta, con el tiempo, en engrosamiento fibrótico de porciones del corazón. Por ello, es una miocardiopatía restrictiva y una de las formas del síndrome hipereosinofílico. Adicionalmente, la eosinofilia puede causar daños al tejido cardíaco por acción de la proteína básica mayor (PBM), radicales superóxidos, hidrolasas y eicosanoides liberados por los eosinófilos. Ocasionalmente, puede asociarse con trombos de la pared ventricular. No tiene predisposición geográfica, aunque se han descrito con cierta frecuencia en climas 35 TécnicoSuperiorSanitariodeDocumentaciónSanitaria templados. El nombre proviene del médico e investigador clínico austríaco Wilhelm Löffler. 3.6.4Displasiaarritmogénica Es una enfermedad catalogada dentro del grupo de las cardiopatías congénitas Es una enfermedad hereditaria de carácter autosómico dominante, es decir, basta que el sujeto tenga el gen en un cromosoma del par para sufrir la enfermedad. Frecuentemente afecta al ventrículo derecho. Su estudio exhaustivo comenzó en 1977, cuando un joven médico italiano murió repentinamente mientras practicaba tenis, y el estudio de su caso inició la investigación profunda de esta enfermedad en Italia. La enfermedad es poco común, pero tiene delimitación geográfica: ha sido observada con mayor frecuencia en personas originarias de la región del Véneto (Italia) y en sus descendientes, aunque se han presentado casos en todo el mundo. La enfermedad consiste en el reemplazo del miocardio que involucra característicamente al ventrículo derecho por tejido cicatricial y adiposo o fibroadipos. La corriente eléctrica que circula por el corazón entonces se ve afectada por dicho tejido, pues la conductividad eléctrica es distinta, produciendo los latidos arrítmicos, y el desenlace en casi la totalidad de casos es la muerte súbita. Afecta casi exclusivamente a varones en un 90% de los casos registrados. Es una enfermedad que se caracteriza por hacer acto de presencia en individuos de 20 a 30 años, sin importar factores de tensión arterial, colesterol, dieta o cualquier otro. Son resonadas las muertes de deportistas, que tienen una dieta sana y buena forma física. 3.7Afeccionesdelsistemadeconduccióneléctricadelcorazón El sistema de conducción eléctrica del corazón es una estructura cardíaca que permite que el impulso generado en el nodo sinusal (SA) sea propagado y estimule al miocardio (el músculo cardíaco), causando su contracción. Consiste en una estimulación coordinada del miocardio que permite la eficaz contracción del corazón, permitiendo de ese modo que la sangre sea bombeada por todo el cuerpo. 3.7.1Bloqueocardíaco Bloqueo atrioventricular Bloqueo atrioventricular de primer grado Bloqueo atrioventricular de segundo grado Bloqueo atrioventricular de tercer grado Bloqueo de rama Bloqueo de rama izquierda Bloqueo de rama derecha Bloqueo bifascicular Bloqueo trifascicular 36 CodificacióndelSistemaCirculatorio 3.7.2Síndromedepre‐excitación En cardiología se llama pre-excitación a la situación en la que a la masa ventricular se activa más precozmente que lo que cabría esperar, en parte o en su totalidad; esto da lugar a la aparición de un PR muy corto ó una deformación del complejo QRS ó ambas cosas a la vez. Se conocen dos tipos de síndromes de pre-excitación: El Síndrome de Wolff-Parkinson-White o WPW El Síndrome de Lown-Ganong-Levine 3.7.2.1SíndromedeWolff‐Parkinson‐WhiteoWPW El síndrome de Wolff-Parkinson-White o WPW es un síndrome de pre-excitación de los ventrículos del corazón debido a una vía accesoria conocida como haz de Kent. Esta vía es una comunicación eléctrica anormal de la aurícula al ventrículo. La incidencia del síndrome de WPW oscila entre el 0,1 y el 3% de la población general. Aunque la amplia mayoría de individuos con el síndrome de WPW permanecen asintomáticos a lo largo de toda su vida, hay un riesgo de muerte súbita asociada con el síndrome. Es poco frecuente (incidencia menor de 0,6%), y se debe a las taquiarritmias que esta vía accesoria produce en el individuo. Se encuentra un rasgo característico de este síndrome, la onda delta del ECG, que se manifiesta en la pendiente del principio de la rama ascendente de la onda R, al ser menos pronunciada de lo normal. Después de algunas centésimas de segundo, la pendiente vuelve a ser normal. Esta onda delta, que se verifica antes y durante la fase inicial de la onda R, acarrea un acortamiento del intervalo PR y un alargamiento de la duración del complejo QRS, así como trastornos de repolarización. 3.7.2.2SíndromedeLown‐Ganong‐Levine Este síndrome fue descrito en 1952 por Lown, Ganong, y Levine. Está considerado un Síndrome de Pre-excitación Atrioventricular con intervalo PR corto. 3.7.3SíndromedelintervaloQTlargoosíndromedelQTlargo El síndrome del QT largo o síndrome del QT largo es una anormalidad estructural en los canales de potasio y sodio del corazón, que predispone a las personas afectadas a taquicardias (arritmia). Pude conducir a pérdidas de conciencia y a parada cardíaca incluso la muerte en personas jóvenes. Usualmente hereditaria de forma autosómica dominante. En el caso del tipo 1 (LQT1), ha sido mapeado en el cromosoma 11, la mutación conduce a serios defectos estructurales en los canales de potasio que no permiten la trasmisión del impulso eléctrico a través del corazón. 3.7.4SíndromedeAdams‐Stokes El síndrome de Morgagni-Adams-Stokes. Este Síndrome se caracteriza por un conjunto de anomalías de tipo nervioso, que van desde el vértigo hasta el ataque de epilepsia, al síncope con caída y a la muerte súbita. Producido por una interrupción más o menos prolongada de la circulación cerebral, puede sobrevenir en el curso del pulso lento permanente, por bloqueo auriculoventricular, en ocasión de un paroxismo de bradicardia (pausa ventricular) o más raramente de un 37 TécnicoSuperiorSanitariodeDocumentaciónSanitaria acceso de fibrilación ventricular o de taquicardia ventricular muy rápido (franja de puntas), durante el cual se hace insuficiente el débito cardiaco. Algunos autores, por extensión, designan con este nombre el pulso lento permanente debido a bloqueo auriculoventricular completo. 3.7.5 Parada cardiorrespiratoria, PCR, parada circulatoria, parada cardiacaoparadacardiocirculatoria En las paradas cardiorrespiratorias se practica la Reanimación cardiopulmonar valiéndose de un desfibrilador. Una parada cardiorrespiratoria, PCR, o parada cardiocirculatoria, es la detención de la circulación de la sangre en un individuo. A veces, se habla simplemente de parada circulatoria o de parada cardiaca. La parada cardiocirculatoria no implica necesariamente la muerte de la víctima: en caso de comprobación de una parada cardiocirculatoria, es necesario inmediatamente avisar a los servicios de socorro y empezar la reanimación cardiopulmonar esperando ayuda. 3.7.6Trastornosdelritmocardíacooarritmias El ritmo cardíaco es comandado por una estructura especializada llamada nódulo sinusal, desde allí parte un impulso eléctrico que estimula la contracción de las aurículas. Este impulso eléctrico alcanza luego el nódulo aurículo ventricular y se propaga por las ramas derecha e izquierda del haz de His, para provocar la contracción ventricular. Que la circulación de este impulso eléctrico siga la secuencia correcta es fundamental para que la contracción cardíaca se produzca cuando el corazón está lleno de sangre y, por lo tanto, el bombeo de la misma al resto del organismo sea adecuado. Se diferencia entre: Trastornos en la velocidad del ritmo cardíaco, cuando el ritmo cardíaco está anormalmente acelerado (por encima de 100 latidos por minuto, con el paciente en reposo, se habla de taquicardia. Por el contrario, un ritmo cardíaco de menos de 60 latidos por minuto, constituye una bradicardia. Ni la taquicardia ni la bradicardia constituyen enfermedades por sí mismas, sino que son signos clínicos de alguna patología cardíaca subyacente. Trastornos de la conducción o bloqueos cardíacos y pueden producirse a nivel de cualquiera de las estructuras mencionadas al principio. Evidentemente un bloqueo a nivel del nódulo sino auricular es extremadamente grave, ya que impide que el impulso eléctrico generado en el nódulo sinusal estimule la contracción de los ventrículos y, por consiguiente, el bombeo de sangre al resto del organismo. 3.7.6.1Taquicardiaparoxística La taquicardia paroxística es una forma de taquicardia que comienza y termina de forma aguda (o paroxística). También se conoce como “síndrome de HoffmannBouveret”. Clasificación: 38 Taquicardia supraventricular Taquicardia por reentrada nodal atrioventricular Taquicardia ventricular CodificacióndelSistemaCirculatorio 3.7.6.2Flutterauricular El Flutter es un tipo de arritmia rápida (taquiarritmia) que se origina en las aurículas y provoca que el corazón lata de forma muy rápida e ineficiente. En el electrocardiograma da lugar a un registro característico en “dientes de sierra”. En condiciones normales el corazón se contrae de forma rítmica y sincrónica. Esta contracción es el resultado de un impulso eléctrico que se genera en la aurícula, llega al ventrículo y se traduce en un latido cardiaco. En una arritmia se produce una alteración de este mecanismo que conduce a que el corazón no se contraiga de manera regular generando un trastorno del ritmo. La frecuencia cardiaca normal se sitúa entre los 50-100 latidos por minuto. Cuando es superior a 100 latidos por minuto se habla de taquiarritmia. En el flutter el impulso eléctrico en lugar de continuar su trayecto habitual desde la aurícula al ventrículo sigue un circuito alrededor de una de las válvulas cardíacas (válvula tricúspide) provocando un ritmo irregular y rápido que hace que el ventrículo no se contraiga de forma eficaz. Las complicaciones principales de esta arritmia incluyen el fallo en la función de bomba del corazón que impide que la sangre se distribuya adecuadamente por todo el organismo y la aparición de tromboembolismo. Al no existir una contracción aurículoventricular coordinada la sangre se puede remansar en la aurícula y al quedar estancada dar lugar a trombos que pueden provocar embolias cuando salen al torrente sanguíneo impulsados por el corazón. 3.7.6.3Fibrilación La fibrilación es un término que se emplea en medicina para referirse a uno del los trastornos del ritmo cardíaco en la que una de las cámaras del corazón desarrolla múltiples circuitos de re-entrada, haciendo que los impulsos se vuelvan caóticos y las contracciones se vuelvan arrítmicas. La fibrilación puede afectar a los atrios en la fibrilación atrial o a los ventrículos, en la fibrilación ventricular. La Fibrilación auricular o FA es una arritmia cardiaca (anormalidad en el ritmo o la frecuencia cardiaca) que se origina en la aurícula en la que la musculatura de las mismas no se contrae al unísono y de forma uniforme, siendo estas ineficaces para bombear la sangre a los ventrículos. Además los impulsos eléctricos anormales causan un ritmo ventricular errático y en ocasiones rápido. La FA es la arritmia más frecuente. La Fibrilación ventricular o FV es un trastorno del ritmo cardiaco que presenta un ritmo ventricular rápido (>250 latidos por minuto), irregular, de morfología caótica y que lleva irremediablemente a la pérdida total de la contracción cardíaca, con una falta total del bombeo sanguíneo y por tanto a la muerte del paciente. 3.7.6.4Contracciónprematura Latidos que se produce antes de tiempo. Tipos: Contracción auricular prematura. Se produce un latido auricular antes de la excitación esperada. Puede aparecer como consecuencia de un aumento del tamaño de la aurícula o de isquemia, o bien puede ser secundaria al estrés, a la cafeína o a la nicotina. Contracción ventricular prematura. El proceso es el mismo que en la anterior sólo que sucede en el ventrículo. 39 TécnicoSuperiorSanitariodeDocumentaciónSanitaria 3.7.7Síndromedelsenoenfermo Es una serie de trastornos del ritmo cardíaco que abarcan: Bradicardia sinusal: frecuencias cardíacas lentas del marcapasos natural del corazón Taquicardias: frecuencias cardíacas rápidas Bradicardia-taquicardia: ritmos cardíacos que alternan entre rápidos y lentos El síndrome del seno enfermo es relativamente inusual. La bradicardia sinusal ocurre con más frecuencia que los otros tipos. Las taquicardias que se inician en las cámaras superiores del corazón también son formas comunes y abarcan fibrilación auricular, taquicardia/aleteo auricular y taquicardia supraventricular. Un período de frecuencias cardíacas elevadas típicamente va seguido por frecuencias cardíacas muy lentas, cuando la taquicardia termina. Los ritmos cardíacos anormales frecuentemente empeoran por medicamentos como los digitálicos, los bloqueadores de los canales de calcio, los betabloqueadores y los medicamentos antiarrítmicos. Este síndrome puede ser causado por trastornos que ocasionan cicatrización, degeneración o daño al sistema de conducción del corazón. El síndrome del seno enfermo generalmente ocurre en personas mayores de 50 años, en quienes la causa a menudo es una degeneración de tipo cicatricial e inespecífica del sistema de conducción del corazón. En los niños, una causa común del síndrome del seno enfermo es la cirugía del corazón, especialmente en las cámaras superiores. 3.8Afeccionescerebrovasculares Las enfermedades cerebrovasculares comprenden un conjunto de trastornos en los que hay un área cerebral afectada de forma transitoria o permanente por isquemia o hemorragia o cuando el flujo sanguíneo uno o más vasos sanguíneos cerebrales están afectados por un proceso patológico, sea un trastorno circulatorio, alteraciones hepáticas o de la estructura de los vasos (arterias, venas o capilares). Por ello, la función cerebral está en riesgo de padecer una alteración permanente o transitoria. 3.8.1Hemorragiaintracraneal La hemorragia intracraneal ocurre cuando de forma espontánea y súbita hay ruptura de un vaso sanguíneo dentro del cerebro. Ello resulta en sangrado que se acumula en el parénquima cerebral causando una repentina hipertensión intracraneal y un probable accidente cerebrovascular hemorrágico. Las hemorragias intracraneales son una emergencia médica asociados a una alta morbilidad y mortalidad. La hemorragia puede provenir de una anomalía en el vaso sanguíneo en cuestión (aneurisma, angioma, aterosclerosis), o asociada a hipertensión arterial, coagulopatías, tumores e infartos hemorrágicos, este último es la razón más frecuente. Ciertas anomalías congénitas pueden también ocasionar una hemorragia intracraneal, tales como las fístulas arteriovenosas o telangiectasias. 3.8.2Hemorragiaintracerebral La hemorragia intracerebral (HIC) es una colección de sangre dentro del parénquima cerebral producida por una rotura vascular espontánea, no traumática. Dicha colección puede estar totalmente contenida en el interior del tejido cerebral o abrirse a los ventrículos cerebrales o al espacio subaracnoideo. Desde el punto de vista nosológico, hay 40 CodificacióndelSistemaCirculatorio que distinguir la HIC del infarto cerebral hemorrágico lo cual, en la práctica, no siempre resulta fácil. La HIC puede ser primaria o secundaria. Se denomina primaria a aquella HIC causada por la rotura de cualquier vaso de la red vascular normal del encéfalo cuya pared se ha debilitado por procesos degenerativos: arterioloesclerosis, angiopatía congófila. La HIC secundaria es aquella producida por la rotura de vasos congénitamente anormales (aneurismas saculares, fístulas arteriovenosas, telangiectasias, cavernomas), de vasos neoformados (hemorragia intratumoral), o de vasos afectados por inflamación aséptica o séptica (vasculitis, aneurismas micóticos). Aproximadamente el 10% de las HIC se producen en el seno de tumores cerebrales muy vascularizados, primarios (gliomas, meningiomas y adenomas hipofisarios) o metastásicos (melanoma, coriocarcinoma, carcinoma testicular, hipernefroma, carcinoma de mama, tiroides y pulmón). 3.8.2.1Hemorragiaextra‐axial Hematoma epidural Hemorragia subdural Hemorragia subaracnoidea, volcado de sangre en el espacio subaracnoideo, donde normalmente circula líquido cefalorraquídeo (LCR), o cuando una hemorragia intracraneal se extiende hasta dicho espacio. Es una patología grave, con una mortalidad aproximada del 20 al 40% de los pacientes internados, más un 8 a 15% de mortalidad en los primeros minutos u horas, en la etapa prehospitalaria. 3.8.3Hemorragiaintra‐axial Las hemorragias Intra-axiales son potencialmente mortales porque pueden aumentar presión intracraneal y el tejido fino delicado del cerebro del agolpamiento o reduce su fuente de la sangre, causando isquemia. La otra categoría de la hemorragia intracraneal es hemorragia adicional-axial, por ejemplo epidural, subdural, y hematomas subaracnoidea, que todo ocurre dentro del cráneo pero fuera del tejido fino del cerebro. Hay dos clases principales de hemorragias intraparenquimatosa y hemorragias interventriculares. intra-axiales: hemorragia 3.8.3.1Hemorragiaintraventricular En ocasiones la sangre, además de poder alojarse en el parénquima encefálico, puede invadir el sistema ventricular. Al sangrado que tiene lugar dentro del sistema ventricular lo conocemos como Hemorragia Intraventricular pudiendo aparecer como consecuencia de una hemorragia intraparenquimatosa que “se abre” al sistema ventricular o bien como consecuencia de un sangrado local en cuyo caso la denominamos Hemorragia Intraventricular Primaria ( ó Pura). Aparte del mayor o menor daño encefálico directo e inicial en este tipo de hemorragias se añade la posibilidad de que se produzca una obstrucción del sistema ventricular convirtiéndose éste en una cavidad cerrada en la cual se mantiene la producción de líquido cefalorraquídeo pero no se puede drenar [evacuar] al espacio subaracnoideo, acumulándose este y dando problemas por aumento de presión intracraneal. A esta complicación la conocemos como hidrocefalia obstructiva y puede requerir un drenaje quirúrgico urgente del líquido acumulado. 41 TécnicoSuperiorSanitariodeDocumentaciónSanitaria 3.8.3.2Hemorragiaintraparenquimatosa A lo largo de la vida, determinadas factores aparentemente “poco agresivos”, como la hipertensión arterial, la diabetes mellitus o la edad van dañando de “manera silenciosa” la pared arterial, especialmente la de las ramas arteriales más pequeñas y distales que han penetrado en la profundidad del encéfalo. A estos factores los conocemos como factores de riesgo. La pared arterial sometida de manera constante a estos factores se vuelve rígida, se adelgaza y se torna frágil, hasta el punto de poder romperse. Si esto ocurre, la sangre sale de modo brusco a gran presión, dislacera (rompe) el tejido nervioso, se colecciona y forma un hematoma. A este tipo de hemorragia localizado dentro del parénquima encefálico lo conocemos como Hemorragia Intraparenquimatosa. Además de poder producirse de manera espontánea a través de estos factores favorecedores de riesgo, la hemorragia a veces tiene origen en una lesión subyacente del cerebro, es secundaria a factores externos como la toma de fármacos que modifican la capacidad de agregación de las plaquetas de coagulación de la sangre o se produce como consecuencia de enfermedades que alteran la coagulación en cuyo caso consideramos que estamos ante una Hemorragia Intraparenquimatosa Secundaria. También puede haber hemorragias secundarias a traumatismos cerebrales con o sin fractura craneal (accidente de tráfico, herida de bala, agresiones) que tienen una presentación, mecanismo, pronóstico y tratamiento distinto. 3.8.3.3EnfermedaddeBinswanger La enfermedad de Binswamger es un tipo de trastorno neurológico. Se caracteriza por la degeneración y lesiones de la sustancia blanca del cerebro. La enfermedad de Binswamger es una forma de demencia vascular, se produce cuando las células cerebrales se ven privadas de oxígeno. Esto causa que las células cerebrales mueran. 3.8.3.4EnfermedaddeMoyamoya La enfermedad de Moyamoya es llamada así debido a su apariencia angiográfica típica: Moyamoya, Japonés para “misty” (voluta de humo). Es una enfermedad que aun ofrece más preguntas que respuestas sobre su etiología y tratamiento. Por razones desconocidas el paciente con Moyamoya sufre estenosis progresiva y oclusión de las arterias intracerebrales basales. 3.9Arterias,arteriolasycapilares Una arteria es cada uno de los vasos que llevan la sangre desde el corazón a las demás partes del cuerpo. Etimología: Proviene del griego artería, “tubo, conducción (que enlaza)”. Las arterias son conductos membranosos, elásticos, con ramificaciones divergentes, encargados de distribuir por todo el organismo la sangre expulsada en cada sístole de las cavidades ventriculares. Una arteriola es un vaso sanguíneo de pequeña dimensión, que resulta de ramificaciones de las arterias y libera la sangre hacia los capilares. Las arteriolas poseen gruesas paredes musculares, siendo los puntos principales de resistencia vascular. Un capilar es un tipo de vaso sanguíneo formado por la terminación de las ramas de las arteriolas que pierden las células musculares lisas que rodean al tubo endotelial. 42 CodificacióndelSistemaCirculatorio Estos vasos sanguíneos se ramifican y se anastomosan con muy pequeño o ningún cambio de su diámetro formando extensas redes capilares. 3.9.1Aterosclerosis La aterosclerosis es un síndrome caracterizado por el depósito de sustancias lipídicas, llamado placa de ateroma, en las paredes de las arterias de mediano y grueso calibre. El término “aterosclerosis” proviene de los vocablos griegos athero (pasta) y skleros (duro/piedra). No debe confundirse con arterioesclerosis, ya que esta última se refiere al endurecimiento de las paredes arteriales -arterio de arteria, esclerosis de endurecimiento y en todo caso, el término arterioesclerosis abarca varias afecciones que llevan al endurecimiento, incluyendo la aterosclerosis. 3.9.1.1Estenosisdelaarteriarenal La estenosis de la arteria renal consiste en un estrechamiento de la arteria que lleva la sangre al riñón. El descenso del flujo de sangre que llega al riñón condiciona tanto la perfusión de sangre del órgano como la afluencia de sangre que llega al riñón para depurarse. La estenosis de la arteria renal suele ser unilateral, aunque puede darse en ambos riñones. 3.9.2Diseccióndelaaorta La disección aórtica es un desgarro en la pared de la aorta que hace que la sangre fluya entre las capas de la pared de la aorta y la fuerza de las capas de separación. La disección aórtica es una emergencia médica que puede conducir rápidamente a la muerte, incluso con un óptimo tratamiento. Si la disección aórtica se abre completamente (a través de las tres capas), se produce pérdida de sangre. Si llega a la disección de 6 cm, el paciente debe ser tomado para una cirugía de emergencia. 3.9.3Aneurisma Un aneurisma es una dilatación localizada en un vaso sanguíneo ocasionada por una degeneración o debilitamiento de la pared vascular. Los aneurismas más frecuentes son los arteriales y su localización más habitual radica en la base del cerebro (el polígono de Willis) y la aorta (la principal arteria que sale del corazón). La capa arterial en contacto directo con el flujo sanguíneo se llama túnica íntima; esta capa está compuesta principalmente por células endoteliales. La capa siguiente a ésta es la túnica media, compuesta por células musculares lisas y fibras elásticas. La capa más exterior (la más alejada de la corriente sanguínea) se conoce como túnica adventicia, la cual está compuesta por tejido conectivo. 3.9.3.1Aneurismadeaortaoaneurismaaórtico Un aneurisma de aorta es una dilatación localizada que produce una debilidad en la pared de la arteria. En niveles más profundos, se puede decir que en la mayoría de las ocasiones se debe a cambios degenerativos ateroscleróticos, que se manifiestan en un importante adelgazamiento de la capa muscular media. Esta razón corresponde al 90 por ciento de los casos. El resto, tiene su explicación en defectos en la construcción proteica de la pared aórtica, en traumatismos, infecciones, necrosis quísticas de la media, arteritis, conectivopatías y disecciones. 43 TécnicoSuperiorSanitariodeDocumentaciónSanitaria Existen varios tipos: Aneurisma de aorta abdominal: Los aneurismas aórticos comúnmente ocurren en la aorta abdominal, como aneurismas aórticos abdominales (AAA), donde las paredes son más finas. Estos pueden crecer hasta un gran diámetro, incluso 15 centímetros, antes de romperse. Un aneurisma de aorta abdominal puede frecuentemente ser palpado mediante una firme presión sobre el ombligo, como una masa grande y pulsátil. Aneurisma de aorta torácica: Los aneurismas aórticos ocurren menos frecuentemente en la aorta torácica, donde se llaman aneurisma de seno de Valsalva. En la mitad de los individuos con aneurisma de aorta torácica, la causa subyacente es el Síndrome de Marfan. La sífilis es una causa rara de aneurismas de aorta ascendente. 3.9.4EnfermedaddeRaynaud La enfermedad de Raynaud, descrita por primera vez por Maurice Raynaud en 1862, es un trastorno que afecta a los capilares de las extremidades (manos, y en un menor porcentaje, los pies), afectando la circulación normal de la sangre. Es básicamente un agravamiento de la acción normal que tienen los capilares de contraerse con el frío. Es una enfermedad relativamente frecuente que afecta a aproximadamente 1 de cada 20 personas, siendo en su mayoría mujeres jóvenes. La causa es desconocida, pero lo que la desencadena es la exposición al frío o contacto con el agua fría, aunque hay casos (menos frecuentes) en los que es activada por un estímulo emocional. La habilidad del sistema nervioso autónomo sin lesión vascular microscópica subyacente, el sistema nervioso vegetativo produce una vasoconstricción seguida de vasodilatación. Puede ser provocado por las vibraciones. 3.9.5EnfermedaddeBuergerotromboangeítisobliterante Llamada también tromboangeítis obliterante, la enfermedad de Buerger es una vasculitis de pequeños vasos descrita por primera vez por Leo Buerguer en 1908. Es más frecuente en varones que en mujeres y de causa desconocido, en el que el papel del tabaquismo juega un papel primordial, hasta el punto de que el abandono del tabaco mitiga o incluso detiene de una forma radical la evolución de la enfermedad. Es más frecuente en poblaciones mediterráneas y asiáticas y su relación con haplotipos y posible componente genético es discutido. 3.9.6Arteritis La arteritis es la inflamación o alteración degenerativa de las arterias. Se presenta en enfermedades como la tuberculosis, la sífilis y el lupus eritematoso sistémico. 3.9.6.1Aortitis Aortitis es la inflamación de la arteria aorta. Este vaso se caracteriza por tener una presión sanguínea muy alta y cualquier defecto en sus paredes puede degenerar en serias complicaciones para la vida del paciente, como por ejemplo una aneurisma. Esta inflamación es originada por las siguientes causas: trauma, infección viral, algunos desordenes inmunológicos e infecciones bacterianas (especialmente la sífilis). 44 CodificacióndelSistemaCirculatorio 3.9.6.2ArteritisdecélulasgigantesoACG La arteritis de células gigantes (ACG) o arteritis de la temporal es un tipo de vasculitis, una inflamación de los vasos sanguíneos, que este caso afecta a las arterias de mediano y gran tamaño, principalmente las arterias supraaórticas (que parten del arco aórtico), con predilección por ramas de la carótida externa, en especial a la arteria temporal. 3.9.7ClaudicaciónIntermitente La claudicación intermitente es el síntoma más característico de la patología arterioesclerótica periférica. Se trata de un dolor en los grupos musculares distales a una obstrucción arterial crónica, generalmente en miembros inferiores, y que se desencadena por el ejercicio y desaparece en reposo. Por obligar a la persona que lo padece a detenerse durante la marcha y la desaparición subsecuente de la sintomatología, se ha denominado a la arteriopatía periférica, la enfermedad del escaparate: estos pacientes caminarían deteniéndose a mirar los escaparates cada cierto tiempo, obligados por el dolor. 3.9.8Fístulaarteriovenosa El término fístula arteriovenosa se utiliza en medicina para designar una conexión anormal entre una arteria y una vena. Puede ser congénita si está presente desde el momento del nacimiento, quirúrgica cuando la crea de forma intencionada el cirujano, traumática cuando es la consecuencia de un traumatismo o herida penetrante que rompe simultáneamente la pared de una arteria y una vena próxima. Puede ocurrir en cualquier parte del organismo, si bien el lugar más frecuentes son las extremidades En circunstancias normales la sangre circula desde las arterias a los capilares y retorna al corazón a través de las venas. Cuando existe una fistula arteriovenosa, parte del flujo sanguíneo pasa directamente de la arteria a la vena sin alcanzar la circulación capilar, por lo cual la oxigenación de los tejidos afectados puede ser deficiente, sobre todo si el volumen de sangre desviada es importante y no existen otras ramas colaterales que la compensen. 3.9.9Telangiectasiahereditariahemorrágica También conocido como el síndrome de Osler-Weber-Rendu. Es un trastorno hereditario de los vasos sanguíneos que puede ocasionar sangrado excesivo. El síndrome de Osler-Weber-Rendu es hereditario y puede afectar a hombres o mujeres de cualquier grupo étnico o racial. Las personas con esta afección pueden desarrollar vasos sanguíneos anormales llamados malformaciones arteriovenosas (MAV) en algunas áreas del cuerpo. Si están en la piel, se denominan telangiectasias. Las malformaciones arteriovenosas también se pueden desarrollar en otras áreas del cuerpo, como el cerebro, los pulmones, el hígado o los intestinos. El síndrome es genético, lo cual significa que resulta de una anomalía en uno de unos cuantos genes. Los científicos han identificado algunos de los genes involucrados, pero no saben con certeza la forma como dichos genes defectuosos llevan a la presencia de los vasos sanguíneos anormales que se observan en las personas con este síndrome. 45 TécnicoSuperiorSanitariodeDocumentaciónSanitaria 3.9.10Angiomaaracniforme Es una acumulación anormal de vasos sanguíneos cerca de la superficie de la piel. Los angiomas aracniformes son muy comunes y predominan especialmente durante el embarazo y en pacientes con enfermedad hepática. Se presentan tanto en niños como en adultos. 3.10Venas,vasoslinfáticosyganglioslinfáticos Una vena es un vaso sanguíneo que conduce la sangre desde los capilares al corazón. El cuerpo humano tiene más venas que arterias y su localización exacta es mucho más variable de persona a persona que el de las arterias. Las venas se localizan más superficialmente que las arterias, prácticamente por debajo de la piel, en las venas superficiales. Los vasos linfáticos son canales delgados y diminutos que transportan material de desecho y células del sistema inmunitario en un líquido llamado linfa. Se distribuyen por todo el cuerpo naciendo de los espacios intersticiales de las células y desembocan en pequeñas estaciones llamadas ganglios linfáticos hasta terminar en la circulación venosa sistémica. Los vasos linfáticos forman una red de conductos que se inician en el intersticio y que desembocando progresivamente en otros conductos de mayor tamaño forman colectores que desaguan en el torrente circulatorio sanguíneo a nivel de la base del cuello, en el ángulo formado por las venas yugular interna y subclavia. Los ganglios linfáticos son unas estructuras nodulares que forman parte del sistema linfático, formando agrupaciones en forma de racimos localizados en las axilas, la ingle, el cuello, el mediastino y el abdomen. Los ganglios linfáticos actúan como filtros, al poseer una estructura interna de tejido conectivo fino, en forma de red, relleno de linfocitos que recogen y destruyen bacterias y virus, por lo que los ganglios linfáticos también forman parte del sistema inmune. La linfa le llega a través de vasos aferentes, vacían la linfa, se filtra dentro del ganglio y se forma la respuesta inmunitaria humoral o celular al entrar en contacto con los componentes activos inmunitarios. Una vez filtrada la linfa, esta sale por los vasos linfáticos eferentes, propaga la respuesta inmunitaria y llega a la sangre. 3.10.1Variz Las varices o várices (singular variz) son dilataciones venosas que se caracterizan por la incapacidad de establecer un retorno eficaz de la sangre al corazón. Las más habituales son las de los miembros inferiores. Se producen por una alteración de las válvulas venosas, dispositivos situados dentro de la luz de la vena en forma de un doble nido de golondrina que permite el flujo unidireccional de la sangre en dirección al retorno cardíaco y, a su vez, impide el reflujo de esta a la periferia (reflujo venoso retrógrado). Las varices se pueden encontrar en otros sitios como el esófago (várices esofágicas), región anal (hemorroides) o en testículos (varicocele). Siempre son dilataciones venosas. 3.10.1.1Hemorroideoalmorrana Hemorroides son varices o inflamaciones de las venas en el recto y el ano. También se le conoce con el nombre de almorranas. Las hemorroides son plexos de tejido conectivo y vasos arteriovenosos que se encuentran en la submucosa del ano y del conducto anal. Se dividen en internas las que se encuentran por arriba de la línea dentada en el conducto anal y externas las que se encuentran distales o por abajo de la línea dentada. 46 CodificacióndelSistemaCirculatorio 3.10.1.2Varizesofágica Las varices esofágicas son dilataciones venosas patológicas del esófago que se producen en los pacientes que tienen hipertensión portal. El problema de las varices esofágicas se presenta cuando provocan sangrado digestivo. El sangrado digestivo por varices suele ser masivo y es potencialmente mortal. 3.10.1.3Varicocele El término varicocele se refiere a la dilatación de las venas del cordón espermático que drenan los testículos, las cuales se vuelven tortuosas y alargadas. Los vasos sanguíneos que nutren al testículo se originan en el abdomen y descienden por el canal inguinal, formando parte del cordón espermático, hasta llegar a la gónada. El flujo de sangre venoso está controlado por una serie de válvulas que impiden el reflujo sanguíneo. Unas válvulas defectuosas o la compresión de las venas por estructuras adyacentes, pueden causar la dilatación de estas venas y originar un varicocele. 3.10.1.4Varizgástrica Varices gástricas son venas dilatadas en el estómago. Se encuentran lo más comúnmente posible en pacientes con hipertensión portal, o presión elevada en vena porta sistema, del cual puede ser una complicación cirrosis. Los varices gástricos se pueden también encontrar en pacientes con la trombosis del vena esplénica, en que las venas gástricas cortas que drenan fundus del flujo del estómago. El último puede ser una complicación de pancreatitis aguda, cáncer pancreático, u otros tumores abdominales. Los pacientes con varices gástricas pueden presentar con vómitos sangrientos (hematemesis), (melenas), o sangría rectal franca. 3.10.1.5Caputmedusae Caput medusae son venas cutáneas dilatadas alrededor del ombligo que se observan los recién nacidos y en los sujetos con cirrosis hepática. También se denomina cirsonfalos. 3.10.2Síndromedelavenacavasuperior El síndrome de vena cava superior (SVCS), es el conjunto de síntomas y signos derivados de la obstrucción parcial o completa de la vena cava superior. Su diagnóstico precoz, es fundamental para un tratamiento eficaz. Las enfermedades malignas son la causa principal, siendo la más frecuente el cáncer de pulmón. La clínica se caracteriza por la disnea y la triada clásica de edema en esclavina, cianosis facial y circulación colateral tóraco-braquial. En el diagnóstico se utilizan técnicas de imagen, siendo preciso para su confirmación, un diagnóstico histológico. 3.10.3Trombosis La trombosis es un coágulo de sangre en el interior de un cacorro sanguíneo y uno de los causantes de un paro cardiaco. También se denomina así al propio proceso patológico en el cual un agregado de plaquetas o fibrina ocluye un vaso sanguíneo. Dependiendo de la ubicación, las trombosis se clasifican en: El trombo que se ubica en una arteria: Esta situación es de extrema gravedad, pues el territorio más allá del trombo deja de recibir irrigación sanguínea, produciéndose inicialmente isquemia y luego muerte de las diferentes estructuras. Se puede producir la parálisis de los músculos si se encuentran en territorio afectado. 47 TécnicoSuperiorSanitariodeDocumentaciónSanitaria El trombo que se ubica en una vena: Dependiendo de la ubicación de la vena estas trombosis pueden ser graves(Trombosis seno cavernoso), de mediana gravedad (Trombosis venosa profunda) o leves tromboflebitis superficial. 3.10.3.1Flebitis La flebitis es la inflamación de la pared de una vena, tipología concreta de trombosis. Algunos de los síntomas de la flebitis son que la zona se encuentre roja, caliente y con dolor en la zona. Se puede encontrar en 2 tipos: 1. Flebotrombosis: se caracteriza por un coágulo poco adherente. Se encuentra flotando por la vena y no obstruye completamente el flujo sanguíneo. Hay un riesgo alto de que se produzca un embolia. 2. Tromboflebitis: se caracteriza por un coágulo que está adherido completamente a la pared de una vena obstruida e inflamada. No hay mucho riesgo de embolia, pero puede dejar importantes secuelas. 3.10.3.2Trombosisvenosaprofunda La trombosis venosa profunda consiste en un coágulo sanguíneo (o trombo) en una vena profunda, usualmente afecta las venas en la parte inferior de la pierna y el muslo. Puede presentarse a cualquier edad, aunque es frecuente en personas mayores de 60 años. A diferencia de las venas superficiales, cercanas a la piel, las venas profundas se encuentran en los grupos de músculos. 3.10.3.3SíndromedeMay‐Thurner El síndrome de May-Thurner consiste en la compresión de la vena ilíaca izquierda al cruzarse la arteria sobre ella. En algunas personas, la arteria presiona sobre la vena estrechando la luz de misma. Esta condición puede ocurrir tanto en niños como en adultos y se debe a la regresión incompleta de los canales venosos. 3.10.3.4Trombosisdelavenaporta La trombosis de la vena porta se trata de la obstrucción de las venas del hígado a causa de un trombo o coágulo de sangre. Es, por lo general, un padecimiento derivado de cirrosis y hepatitis, aunque también lo ocasionan células cancerígenas arrastradas por el sistema circulatorio desde hígado, páncreas, estómago u ovarios, y por restos de sangrados internos generados por inflamación en vesícula biliar o páncreas. Los coágulos también pueden formarse en la misma vena porta a causa de mala circulación sanguínea. 3.10.3.5SíndromedeBudd‐Chiari El síndrome de Budd-Chiari (trombosis de la vena hepática) es un trastorno raro, generalmente causado por coágulos de sangre que obstruyen, parcial o completamente, las grandes venas que drenan el hígado. En general, la causa de la aparición del síndrome de Budd-Chiari no se conoce. En algunos casos existe algún proceso que aumenta la probabilidad de aparición de coágulos de sangre, como por ejemplo el embarazo o la drepanocitosis. Se ha asociado a la administración de estrógenos, y a la administración de quimioterapia para el tratamiento del cáncer y en enfermedades asociadas a un estado de hipercoagulabilidad de la sangre. Los síntomas del síndrome de Budd-Chiari pueden comenzar repentinamente y ser devastadores, pero, en general, se presentan gradualmente. El hígado se llena de sangre y 48 CodificacióndelSistemaCirculatorio se vuelve doloroso. El líquido se filtra desde la superficie del hígado aumentado de volumen hacia la cavidad abdominal. Puede producirse dolor abdominal y una leve ictericia. La acumulación de sangre en el hígado aumenta la presión en la vena porta, aunque las consecuencias de esto, tales como las hemorragias de las varices en el esófago, pueden tardar semanas o meses en aparecer. Al cabo de varios meses, suelen presentarse ictericia, fiebre y otros síntomas de insuficiencia hepática. A veces los coágulos se agrandan tanto que obstruyen la parte inferior de la gran vena que penetra en el corazón (vena cava inferior). Esta oclusión causa un aumento considerable de volumen de las piernas y del abdomen. 3.10.3.6TrombosisdelavenarenaloRVT La trombosis de la vena renal (RVT) es la formación de un coágulo o de un trombo que obstruye la vena renal, conduciendo a una reducción en el drenaje del riñón. Esta trombosis puede conducir a desequilibrios en el factor de coagulación de la sangre. Sus síntomas pueden incluir sangre en la orina o estar reducida en volumen. La cirugía para quitar el coágulo es posible, pero es raramente realizada. 3.10.3.7EnfermedaddePaget‐Schroetter La enfermedad de Paget-Schroetter es una enfermedad en la cual se forman trombos en el sistema venoso de los brazos. Este tipo de trombosis venosa profunda ocurre con mayor frecuencia en la vena axilar y la vena subclavia. 3.10.4Linfadenopatía Una Linfadenopatía o adenopatía es el término que se usa en medicina para referirse a un trastorno inespecífico de los ganglios linfáticos. En la mayoría de los casos, el término se usa como sinónimo generalizado de una tumefacción, aumento de volumen o inflamación de los ganglios linfáticos, acompañado o no de fiebre. Cuando el trastorno se debe a una infección, se habla de adenitis y cuando la infección ocupa los canales linfáticos, se usa el término de linfangitis. 3.10.5Linfedema Un Linfedema es un edema provocado por obstrucción linfática o por penuria o ausencia de vasos linfáticos. Al examen físico se distingue del edema por insuficiencia venosa en que éste, al presionar sobre él, deja una huella llamada fóvea. El edema linfático es ‘elástico’ y al dejar de presionarlo no queda ninguna marca ya que el tejido recupera inmediatamente su posición, por fibrosis. 3.10.6Linfangitis La linfangitis es una inflamación de los canales linfáticos que ocurre como resultado de una infección en un sitio distal del canal. La causa más común de linfangitis en humanos es Streptococcus Pyogenes (estreptococo del grupo A). 49 TécnicoSuperiorSanitariodeDocumentaciónSanitaria 3.11Otros 3.11.1Insuficienciacardíaca La insuficiencia cardíaca es un síndrome fisiopatológico, que resulta de cualquier trastorno, bien sea estructural o funcional del corazón, que cause la incapacidad de éste de llenar o bombear sangre en los volúmenes adecuados para satisfacer las demandas del metabolismo tisular o, si lo logra, lo hace a expensas de una elevación crónica de la presión de llenado ventricular. No debe confundirse con la pérdida de latidos, lo cual se denomina asístole, ni con un paro cardíaco, que es cuando la función normal del corazón cesa con el subsecuente colapso hemodinámico que conlleva a la muerte. Debido a que no todos los pacientes cursan con sobrecarga de volumen en el momento de la evaluación inicial o reevaluaciones subsiguientes, se prefiere el término insuficiencia cardíaca por sobre el más anticuado término insuficiencia cardíaca congestiva. Con frecuencia, la insuficiencia cardíaca congestiva se pasa por alto debido a la falta de una definición universalmente aprobada y a las dificultades diagnósticas, en especial si la condición se considera «leve». Aún con las mejores terapias, la insuficiencia cardíaca está asociada a una tasa anual de mortalidad de un 10%. Es la principal causa de hospitalización en personas mayores de 65 años. 3.11.2Hipertrofiacardíacaocardiomegalia La cardiomegalia es el término que define un agrandamiento anormal del corazón o hipertrofia cardíaca. Se trata de un síntoma que aparece en personas con insuficiencia cardíaca sistólica crónica o diversos tipos de miocardiopatías. Habitualmente se clasifica de la siguiente manera: Cardiomegalia por dilatación, que se deriva de un daño que debilita el músculo cardíaco, como un ataque al corazón. Cardiomegalia por hipertrofia, que se deriva de la hipertrofia del músculo cardíaco. La cardiomegalia puede afectar a uno o ambos ventrículos o aurículas. En función de la zona afectada: 3.11.2.1Hipertrofiaauricular La hipertrofia auricular es el crecimiento de las aurículas del corazón. 3.11.2.2Hipertrofiaventricular La hipertrofia ventricular es un aumento del grosor del músculo cardíaco (miocardio) que conforma la pared ventricular, tanto derecha como izquierda, secundaria a una alteración en la que el ventrículo debe esforzarse más, por ejemplo en la estenosis valvular pulmonar. El electrocardiograma nos indicará hipertrofia ventricular izquierda si la suma de la onda S en V1 y la onda R en V5-V6 es mayor de 3,5mV. De no ser así será una hipertrofia ventricular derecha. Engrosamiento del ventrículo izquierdo (vista de abajo). 50 Hipertrofia ventricular derecha: que se puede producir por hipertensión pulmonar, o en casos de hipertrofia ventricular izquierda de años de evolución. CodificacióndelSistemaCirculatorio Hipertrofia ventricular izquierda: aumento en el tamaño de las células musculares del lado izquierdo del corazón (los miocitos), y por tanto es el aumento de tamaño de ese lado del órgano. Es la anomalía más frecuente causada por la hipertensión arterial y un fuerte factor de un incrementado riesgo cardiovascular, como la insuficiencia coronaria y arritmias ventriculares. 51 UnidaddidácticaIV PROCEDIMIENTOSDELSISTEMACIRCULATORIO CodificacióndelSistemaCirculatorio 4.1Cateterismocardíaco El cateterismo cardíaco es un procedimiento que permite valorar la anatomía y la presión en las diferentes cavidades del corazón o de las arterias o venas que componen al sistema cardio-circulatorio. Para tal efecto se utilizan tubos huecos de plástico llamados catéteres, los cuáles poseen un diámetro aproximado de 2 mm. A través del catéter es posible inyectar medio de contraste que permite opacificar y visualizar las distintas estructuras cardiovasculares y por otro lado cuantificar y registrar la presión localizada en cualquier sitio anatómico que integra al sistema cardiovascular. 4.2Coronariografíayventriculografía Consiste en la visualización a rayos X de las arterias coronarias, previa inyección de un contraste radio-lógico a través de una sonda (catéter) que se introduce desde una arteria de la pierna o el brazo hasta el inicio de las arterias coronarias, a la salida del corazón. Se toman presiones de los lugares por donde pasa el catéter, y puede visualizarse también el movimiento del corazón en su conjunto y el funcionamiento de las válvulas. 4.3 Angioplastia coronaria transluminal percutánea (ACTP) y stentcoronario La Angioplastia coronaria transluminal percutánea (ACTP) es la dilatación de una coronaria ocluida y frecuentemente se acompaña de inserción de uno o más stents para evitar la regresión de la dilatación. 4.4Derivacióncoronaria Las derivaciones vasculares para resolver obstrucciones tienen como objeto aportar flujo sanguíneo a una coronaria, detrás de su zona obstruida, para que el miocardio tenga el adecuado riego. Se realiza fundamentalmente con las siguientes técnicas: Mediante bypass arteriocoronario Se utiliza un injerto, segmento independiente, sintético o tomado de una vena, que conecta, haciendo un puente, la aorta o cualquier otra arteria (subclavia, mamaria interna, etc.) con una coronaria tras la zona obstruida. Por tanto, el flujo sanguíneo se obtiene directamente de esa arteria. Mediante la desconexión de un vaso Desconectando una arteria de uno de sus extremos (por ejemplo la mamaria interna–torácica interna– en su extremidad distal) para abocar este extremo a una coronaria, tras la zona obstruida. Aquí el flujo lo aporta directamente la arteria y no hay injerto que haga de puente. Otros bypass arteriocoronarios 55 TécnicoSuperiorSanitariodeDocumentaciónSanitaria 4.5Procedimientossobreválvulascardíacas La intervención sobre patologías de las válvulas cardíacas se puede realizar mediante abordaje abierto o abordaje cerrado. 4.5.1Abordajecerrado Utilizado sobre todo en estenosis de las válvulas pulmonar y aórtica, y con menor frecuencia en implantación de válvulas. Se accede a la válvula mediante un cateterismo cardíaco percutáneo y se resuelve la estenosis mediante balón en el extremo del catéter o se implanta la válvula sustituta previo aplastamiento de la válvula nativa. 4.5.2Abordajeabierto Mediante cirugía convencional, se accede a la válvula afectada. Se puede reparar la válvula o sustituirla, bien por una prótesis valvular mecánica o bien con un injerto de tejido sea de origen humano o animal. 4.5.3Naturalezadeldispositivovalvular Los dispositivos valvulares pueden ser biológicos, injertos de tejidos (también denominados bioprótesis), o mecánicos (denominados prótesis mecánicas). 4.5.4Reparaciónvalvularporcirugíamínimamenteinvasiva Es que la reparación o sustitución de válvulas cardíacas se realiza mediante incisiones más pequeñas. 4.5.5Reparaciónestructurasadyacentes En ocasiones se actúa, junto a la reparación valvular, sobre estructuras adyacentes a las válvulas cardíacas. 4.6Desfibriladores Los desfibriladores que mediante su aplicación consiguen revertir distintos trastornos del ritmo cardíaco. Tipos de aparatos: Según la vía de acceso 4.6.1Desfibriladorexterno La energía se administra con unas palas o electrodos colocados en el tórax, en la superficie cutánea. 56 Desfibrilador-cardioversor manual o convencional. Es el utilizado por los equipos médicos. En él se visualiza en una pantalla una tira de ritmo del electrocardiograma y el médico decide la intensidad y si se sincroniza la descarga con la onda R. En caso de no sincronizar se estaría realizando una desfibrilación y si se sincroniza una cardioversión. Desfibrilador externo automático (DEA) que puede ser semiautomático(DESA) si el aparato detecta la arritmia y avisa al operador para que libere la energía o completamente automático si no requiere la intervención del operador para liberar la energía. CodificacióndelSistemaCirculatorio 4.6.2Desfibriladorinterno La energía se administra desde el endocardio, mediante cables-electrodos. Se precisa mucha menor cantidad de energía. Esta es la técnica que utiliza el desfibrilador automático implantable (DAI) en que el generador está implantado en el tejido subcutáneo con cables-electrodos generalmente situados en las cavidades cardíacas derechas. Los modelos actuales son de onda bifásica. Se colocan en pacientes con especial riesgo de presentar una fibrilación ventricular. Según el tipo de energía, se pueden agrupar en: 4.6.2.1Monofásicos Son los empleados hasta ahora, y aunque son los más utilizados en la actualidad se han dejado de fabricar. Descargan corriente unipolar, es decir una sola dirección del flujo de corriente. La dosis habitualmente empleada en una desfibrilación con este aparato es de 360 julios. Dentro de este grupo existen dos formas de ondas, la monofásica amortiguada sinusoidal en el que el flujo de corriente vuelve a cero gradualmente y la monofásica truncada exponencial en el que es terminada electrónicamente antes de que el flujo de corriente alcance el cero. 4.6.2.2Bifásicos Descargan corriente que fluye en una dirección positiva durante un tiempo determinado antes de revertirse y fluir en dirección negativa durante los restantes milisegundos de la descarga. Son más eficaces, precisando aproximadamente la mitad de energía que los monofásicos. En el frontal del aparato debería mostrar el rango de dosis efectiva. Si se desconoce se utilizará 200 julios. Generalmente se utilizan de 2 a 4 Julios/Kg para adulto en el caso de desfibrilación. Y de 0,5 a 1 J/Kg en caso de Cardioversión. 4.7Inserción,Sustituciónyretiradademarcapasos Son dispositivos para tratar distintos trastornos del ritmo y bloqueos cardíacos, modulando el ritmo alterado mediante descargas eléctricas provenientes de una batería o generador, y que se transmiten mediante un/os cable/s o electrodo/s al miocardio. Habitualmente el generador es colocado en una bolsa subcutánea en la pared torácica, y los electrodos alcanzan las cámaras cardíacas a través de las venas subclavia y cava superior. 4.8Ecocardiografía La ultrasonografía para el diagnóstico cardiológico se puede realizar de diferentes formas: Ultrasonografía cardíaca de reposo No se somete a ningún esfuerzo al corazón y puede ser mediante: ­ Aplicación del transductor sobre el tórax (eco transtorácica). ­ Introducción del transductor en el esófago (eco transesofágica). Ultrasonografía de esfuerzo o estrés 57 TécnicoSuperiorSanitariodeDocumentaciónSanitaria Se realiza la exploración ecográfica mientras se somete al corazón a un esfuerzo. Según la naturaleza del mismo se puede distinguir entre: ­ Con ejercicio físico, realizado generalmente en un ergómetro de cinta o bicicleta. ­ -Con sobrerrequerimiento del corazón por medio de un fármaco, generalmente dobutamina o dipiridamol. Ultrasonografía cardíaca con contraste Se utiliza para valorar cortocircuitos y/o perfusión del corazón. Consiste en la inyección de un contraste por vía periférica y puede realizarse en cualquier tipo de los antes mencionados, aunque generalmente se aplica con los de estrés. En este caso, al administrarse el contraste por vía endovenosa periférica, se codifica sólo la ecografía. Ecografía intracoronaria (IntraVascular UltraSonography –IVUS–) Se utiliza de forma selectiva durante estudios de cateterismo para estudiar la repercusión hemodinámica de ciertas estenosis coronarias, guiar la técnica de dilatación y evaluar el resultado de las ACTP. El abordaje se realiza mediante un catéter coronario equipado con sonda ecográfica que se introduce por la aorta en dirección retrógrada. Ecocardiografía intracardíaca (IntraCardiac Echocardiography –ICE–) Mediante un catéter portador de transductor ecográfico se pueden analizar las cavidades. 4.9Mesabasculante La mesa basculante (TILT-TEST) es la técnica empleada en el estudio de la etiología de los síncopes. 4.10Cirugíavascularperiférica 4.10.1Endarterectomía Consiste en la resección de la endarteria, quitar la íntima y parte de la media afectada de lesión ateromatosa. Si se retira también el trombo, que suele estar asociado a esta lesión, la técnica se denominará tromboendarterectomía. El objetivo es siempre quitar la obstrucción de la luz vascular. 4.10.2Trombectomíaoembolectomíadevasosnocoronarios Consiste en la retirada de trombo o émbolo mediante incisión del vaso, con endarterectomía (escisión de la capa más interna del vaso, la íntima, para retirar una placa o un proceso inflamatorio crónico) o mediante cateterismo. Técnicas utilizadas según los diferentes vasos: 1. Trombectomía y embolectomía, sin endarterectomía. 2. Trombectomía y embolectomía con endarterectomía mediante incisión. 3. Trombectomía y embolectomía endovascular de vasos de cabeza y cuello, sin endarterectomía. 4. Trombectomía y embolectomía endovascular de vasos de cabeza y cuello, con endarterectomía. 58 CodificacióndelSistemaCirculatorio 4.10.3Aneurismectomía Es la extirpación de un aneurisma (que es una dilatación localizada en un vaso sanguíneo ocasionada por una degeneración o debilitamiento de la pared vascular. Los aneurismas más frecuentes son los arteriales y su localización más habitual radica en la base del cerebro (el polígono de Willis) y la aorta (la principal arteria que sale del corazón)). 4.10.4Angioplastiapercutáneaystentdevasosnocoronarios Igual que se describía en las coronarias. 4.10.5Bypassperiférico Para la reparación de isquemias crónicas por procesos arterioescleróticos de vasos periféricos se indica el mismo tratamiento que para los vasos coronarios: se realiza un bypass que salte la obstrucción y lleve flujo sanguíneo a la zona posterior a la obstrucción 59 . UnidaddidácticaV CODIFICACIÓNDEDIAGNÓSTICOSYPROCEDIMIENTOS DELSISTEMACIRCULATORIO CodificacióndelSistemaCirculatorio 5.1Sistemacirculatorio El capítulo 7 de la CIE-9-MC es específico para la codificación de los trastornos circulatorios, aunque las circunstancias relacionadas con problemas obstétricos se recogen en el capítulo 11, las relacionadas con patología congénita en el capítulo 11, y ciertos síntomas, signos o datos anormales del sistema circulatorio se hallan en el capítulo 16. El capítulo 7 recoge el rango de códigos 390 a 459 agrupándose en las siguientes secciones: Fiebre reumática aguda. 390-392 Enfermedad cardiaca reumática crónica. 393-398 Enfermedad hipertensiva. 401-405 Cardiopatía isquémica. 410-414 Enfermedades de la circulación pulmonar. 415-417 Otras formas de enfermedad cardiaca. 420-429 Enfermedad cerebrovascular. 430-438 Enfermedades de las arterias, arteriolas y capilares. 440-448 Enfermedades de venas y linfáticos y otras enfermedades circulatorias. 451-459 Los procedimientos relativos al aparato cardiovascular se recogen, mayoritariamente, en dos capítulos específicos: Capítulo 7 Operaciones sobre el aparato cardiovascular y Capítulo 8 Operaciones sobre el sistema hemático y linfático. Otras circunstancias no contempladas en estos capítulos se encuentran en la categoría 00 Procedimientos e intervenciones no clasificados bajo otros conceptos. 5.2Enfermedadvalvularcardíaca 5.2.1Valvulopatíareumáticayvalvulopatíanoreumática 5.2.1.1Fiebrereumática La fiebre reumática aguda es una enfermedad sistémica caracterizada por la existencia de lesiones que pueden afectar a articulaciones, piel, tejido celular subcutáneo, corazón y sistema nervioso. Es consecuencia, generalmente, de una infección faríngea por estreptococo betahemolítico grupo A. Tras infección estreptocócica se liberan componentes del germen parecidos a los tejidos humanos, iniciándose el proceso autoinmune afectando al corazón, sistema nervioso y articulaciones. La CIE-9-MC clasifica la fiebre reumática según dos ejes: -Proceso agudo/ subagudo (fiebre reumática aguda) 390-392 -Sin afectación cardíaca 390 Valvulopatías crónicas Ante ausencia de su etiología, la CIE-9-MC considera las lesiones de ciertas válvulas como reumáticas mientras que a otras les asigna etiología no reumática, según se especifica en la siguiente tabla: Las entradas del Índice Alfabético para las valvulopatías serían Endocarditis, Estenosis e Insuficiencia, siendo estas dos últimas más específicas. 63 TécnicoSuperiorSanitariodeDocumentaciónSanitaria En caso de una enfermedad mitroaórtica con una de las válvulas reparadas, la codificación de la que permanece con lesión atenderá a las normas generales según la información disponible en la historia clínica y el Índice Alfabético. De igual modo, en una lesión mitroaórtica en la que se conozca la causa de una de las valvulopatías, la codificación de la otra válvula se hará en función de las normas establecidas anteriormente considerándola, en este caso, de forma individual. 5.2.2Valvulopatíareumáticaeinsuficienciacardíaca Cualquier forma de insuficiencia cardíaca que se presente junto a una patología valvular reumática será considerada reumática, a no ser que se especifique su etiología no reumática. Se codificará mediante la subclasificación 398.91 Insuficiencia cardíaca reumática (congestiva), tanto para la aguda como para la crónica, y no se añadirán códigos para recoger si se trata de una insuficiencia derecha o izquierda. Será D.P la insuficiencia cardiaca si fuese definida como aguda y posteriormente la valvulopatía. La entrada del Índice Alfabético Fallo, fallido, fracaso –corazón –congestivo ---con fiebre reumática ----activo o agudo, se refiere a una fiebre reumática activa o aguda que ha producido insuficiencia cardíaca y envía al 391.8 Otra enfermedad cardíaca reumática aguda, así mediante el código de combinación se recogen esas dos circunstancias, por ello no se añadirá ningún otro código 5.2.3Patologíavalvulardebidaaotrosprocesos Las valvulopatías agudas y subagudas por infecciones siguen las pautas generales de la CIE-9MC para los procesos infecciosos: Ciertas condiciones vendrán especificadas mediante un código de combinación del Capítulo 1 Enfermedades infecciosas y parasitarias, donde se incluye tanto la condición infecciosa como la lesión valvular, como ocurre con los códigos: 112.81 Endocarditis candidiásica 115.X4 Histoplasmosis (cualquier tipo) con endocarditis 098.84 Endocarditis gonocócica 64 CodificacióndelSistemaCirculatorio Para otras condiciones será necesario utilizar codificación múltiple con un código del Capítulo 1 Enfermedades infecciosas y parasitarias, para la patología infecciosa, junto a otro de la categoría 421 Endocarditis aguda y subaguda, para la patología valvular. Si existe un código especifico para la enfermedad infecciosa dentro del capítulo1, se asociará la subcategoría 421.1 Endocarditis infecciosa aguda y subaguda en enfermedades clasificadas bajo otros conceptos, siempre como secundario, al código del capítulo 1 como ocurre por ejemplo para 083.0 Fiebre Q o 116.0 Blastomicosis. Como excepción, la endocarditis tuberculosa se codifica mediante 017.9X Tuberculosis de otros órganos especificados y, a diferencia de lo antes expuesto, se añadirá como secundario 424.91 Endocarditis en enfermedades clasificadas bajo otros conceptos. Si no existe un código para la enfermedad infecciosa específica dentro del capítulo 1 se asignará la subcategoría 421.0 Endocarditis bacteriana aguda y subaguda a la que se le añadirá como secundario un código para determinar el organismo infeccioso mediante la categoría 041 Infección bacteriana en enfermedades clasificadas bajo otros conceptos y las de sitio no especificado. 5.2.4Complicacionesdelasválvulasprotésicas Las complicaciones de prótesis valvulares pueden ser debidas a: 1. Infección Se codifica mediante el código 996.61 Reacción infecciosa o inflamatoria por dispositivo, implante e injerto cardíaco, añadiendo los códigos adecuados para identificar la endocarditis y la etiología de ésta siguiendo las normas antes especificadas para las patologías infecciosas valvulares. 2. Insuficiencias perivalvulares (leaks perivalvulares) 3. Son debidas a dehiscencias de las válvulas protésicas, se codifican como 996.02 Complicaciones mecánicas por prótesis de válvula cardíaca. Para su codificación no basta con que se reseñe como hallazgo ecocardiográfico, es necesario que en la documentación aparezca con significado clínico. Cualquier otra disfunción mecánica de válvulas protésicas cardíacas se codificará también en este misma subclasificación y si fuese necesario se añadiría cualquier otro código de la Lista Tabular general para especificar la complicación. 4. Otras complicaciones (dolor, embolia, hemorragia, trombo, etc.) 5. Se codificarán mediante el código 996.71 Otras complicaciones de dispositivo protésico interno, implante e injerto (biológico) (sintético). Por prótesis de válvula cardíaca. 6. Alteraciones funcionales cardíacas debidas a cirugía valvular (paro cardíaco, insuficiencia cardíaca, síndrome postcardiotomía, síndrome postvalvulotomía, etc.) Se codificarán de forma diferente en función de: ­ Si se produce durante la cirugía o en el postoperatorio inmediato, durante la fase aguda de los cuidados. En este caso, se asignará 997.1 Complicaciones cardíacas, más un código E de la sección Accidentes de pacientes durante cuidados quirúrgicos y médicos (E870 – E876) o con el código 65 Técnico Superior Sanitario de Documentación Sanitaria correspondiente de la sección Técnicas quirúrgicas y médicas como causa de reacción anormal del paciente o de complicaciones posteriores sin mención del accidente en el momento de realizar la técnica (E878 – E879) cuando no hubiese existido accidente durante la intervención. ­ Si aparece como efecto tardío, condiciones residuales a largo plazo, de esa cirugía. Se codificarán con 429.4 Trastornos funcionales postcirugía cardíaca y añadiríamos V43.3 Órgano o tejido sustituido por otro medio. Válvula cardíaca, para especificar el tipo de cirugía que ha generado el efecto tardío. En ambas circunstancias se asignará un código para especificar el tipo de alteración funcional producido. Por ejemplo, si se hubiese producido insuficiencia cardíaca se añadirá el código correspondiente de la categoría 428 Insuficiencia cardíaca 5.3 Enfermedad hipertensiva En la práctica asistencial se utiliza una definición operativa de Hipertensión Arterial (HTA) como ayuda para decidir a qué pacientes tratar. El diagnóstico de Hipertensión Arterial (cifras ≥ 140/90 mmHg) se establecerá tras la comprobación de los valores de presión arterial en dos o más medidas tomadas en cada una de dos o más ocasiones separadas por varias semanas, según la definición de la Sociedad Española de Hipertensión - Liga Española para la lucha contra la hipertensión arterial. Algunos conceptos clínicos asociados a la hipertensión deben ser conocidos para la correcta codificación de la enfermedad: • Hipertensión acelerada o maligna o necrotizante La CIE-9-MC utiliza estos términos como sinónimos. El sustrato de daño vascular producido en esta forma de HTA es una necrosis fibrinoide. Suele acompañarse de varios síntomas y signos típicos, como son: ­ Tensión arterial, en general, superior a 140 mmHg. ­ Hemorragias, exudados y edema de papila en fondo de ojo, el papiledema acompaña siempre a la HTA maligna. ­ Esclerosis glomerular acelerada. ­ Síntomas neurológicos: cefalea, confusión, somnolencia, estupor, pérdida de visión, déficit motor focal, convulsiones, coma. ­ Oliguria y uremia. ­ Datos de fragmentación periférica en frotis sanguíneo, anemia hemolítica microangiopática. ­ Proteinuria y cilindros hemáticos. La aparición de algunas de estas lesiones orgánicas debería alertar sobre la posibilidad de que la HTA fuese maligna, y se deberá revisar la historia clínica y consultar al médico responsable del alta. • Hipertensión arterial benigna La hipertensión se mantiene en un nivel leve o moderado y estable durante años o décadas, siendo compatible con una larga vida. • Hipertensión arterial resistente 66 CodificacióndelSistemaCirculatorio Situación en que la presión arterial no disminuye por debajo de 140/90 mmHg, a pesar de un tratamiento correcto con dosis adecuada con triple terapia (incluyendo diuréticos). Esta condición no presupone el concepto de maligna. • Hipertensión arterial descontrolada La hipertensión descrita como “descontrolada” se codifica según el tipo y naturaleza de la HTA al margen del concepto descontrolada. La CIE-9-MC no posee un código para indicar esta circunstancia. Hipertensión arterial secundaria La HTA secundaria puede ser de etiología renal, endocrina o debida a coartación aórtica. En caso de resolución de la etiología se podría producir la desaparición de la HTA secundaria. 5.3.1Hipertensiónarterialbenignaymaligna La HTA se codifica mediante códigos de la sección Enfermedad hipertensiva (401 – 405). En el Índice Alfabético existe para la entrada Hipertensión una tabla en la que se recogen todas las subentradas posibles para cualquier capítulo de la CIE-9-MC. La asignación del código se hace en función de tres columnas diferentes según sea catalogada la HTA como maligna, benigna o no especificada. Además, en el Índice Alfabético también se encuentra el concepto hipertensión como modificador esencial tras algunos términos principales. Por ejemplo para Retinopatía hipertensiva. En la Lista Tabular las categorías 401 a 405 recogen, mediante subcategoría, la condición de maligna (0), benigna (1) o no especificada (9). Ante ausencia de información sobre la condición de benigna o maligna se considerará como no especificada. Los conceptos de HTA resistente o controlada e incontrolada no modifican la asignación de código. 5.3.2Historiadehipertensiónarterial El concepto de historia de hipertensión se refiere a aquella ya existente y por tanto se codificará como HTA actual, excepto que en la historia clínica se señale claramente que ya no está presente. Así podría ocurrir tras la resolución de la patología de base en el caso de hipertensión secundaria. 5.3.3Hipertensiónarterialesencial Se recoge en la categoría 401 Hipertensión esencial e incluye conceptos como primaria o sistémica. Una HTA que no sea definida como maligna, no debería ser motivo de ingreso y por ello, raramente puede estar justificado el uso de HTA no maligna como diagnóstico principal, excepto, si el diagnóstico fuese de crisis hipertensiva (ver apartado Crisis Hipertensiva y Encefalopatía Hipertensiva). Su uso es incompatible con cualquiera de los otros códigos de la sección Enfermedad hipertensiva (402 – 405). 67 TécnicoSuperiorSanitariodeDocumentaciónSanitaria 5.3.4Enfermedadcardíacaehipertensiónarterial La codificación se realiza mediante la categoría 402 Cardiopatía hipertensiva que recoge la presencia o no de insuficiencia cardíaca mediante subclasificación. La asignación de 5º dígito 1, con insuficiencia cardíaca, implica el uso de un código adicional para determinar el tipo de insuficiencia (sistólica, diastólica, izquierda o derecha), mediante alguno de los códigos de la categoría 428 Insuficiencia cardíaca. Si no se especifica el tipo de insuficiencia cardíaca no se asignará ningún código, y por tanto, no usaremos como código asociado la subcategoría 428.9 Fallo cardíaco no especificado. La enfermedad cardíaca hipertensiva incluye la cardiomegalia, enfermedad cardiovascular, miocarditis y degeneración miocárdica debida a HTA así como cualquier otra patología clasificada bajo la categoría 429 Descripciones y complicaciones de enfermedad cardíaca mal definidas exceptuando a aquellas incluidas en las subcategorías 429.4 Trastornos funcionales postcirugía cardíaca, 429.5 Rotura de cuerda tendinosa, 429.6 Rotura de músculo papilar o en las subclasificaciones de 429.7 Otras secuelas de infarto de miocardio no clasificadas bajo otros conceptos. La asociación etiológica entre patología cardíaca e hipertensión debe estar claramente especificada en la historia para poder ser codificada. Sin embargo, la relación causal con la HTA puede ser asumida para una determinada condición cardíaca, sin etiología descrita, aunque no esté especificada en la historia, cuando otra condición cardíaca presente si esté asociada a la HTA. 5.3.5Enfermedadrenalcrónicaehipertensiónarterial La enfermedad renal hipertensiva, incluido el término nefroesclerosis, se codifica en la categoría 403 Enfermedad del riñón hipertensiva crónica, y mediante la subclasificación se recoge la presencia o no de insuficiencia renal crónica: 0 con enfermedad crónica del riñón estadio I a estadio IV, o sin especificar 1 con enfermedad crónica del riñón estadio V o estadio final de enfermedad renal Estos estadios de enfermedad renal crónica deberán especificarse con el código correspondiente de la categoría 585 Nefropatía crónica, incluida la subcategoría 585.9 Nefropatía renal crónica no especificada. La asociación enfermedad renal crónica e HTA se debe asumir, aunque no esté documentada en la historia clínica, para aquellas patologías relacionadas en la categoría 403 Enfermedad del riñón hipertensiva crónica. Únicamente no se considerará, si se documenta en la historia clínica la ausencia de relación causal entre ambas patologías. Los conceptos incluidos en la enfermedad renal hipertensiva son nefritis arteriolar, arterioesclerosis de riñón, nefritis arterioesclerótica crónica o intersticial, nefropatía hipertensiva, insuficiencia renal hipertensiva, uremia hipertensiva, esclerosis renal con hipertensión o cualquier condición contemplada en las categorías 585 Nefropatía crónica, 586 insuficiencia renal no especificada o 587 Esclerosis renal no especificada. La presencia de una insuficiencia renal aguda en un paciente con HTA no presupone la relación causa-efecto. Una insuficiencia renal aguda no la causa una hipertensión, por lo que se codificará mediante un código de la categoría 584 Fallo renal agudo (Insuficiencia renal aguda) más el código adecuado para la HTA. 68 CodificacióndelSistemaCirculatorio Si el paciente hipertenso presentase una insuficiencia renal crónica reagudizada deberá codificarse esta condición aguda también con un código de la categoría 584 Fallo renal agudo (Insuficiencia renal aguda). Si el paciente hipertenso presenta otra causa etiológica de la enfermedad renal crónica junto al concepto de HTA, generalmente la diabetes, se deberán codificar ambas condiciones. Sólo si en la historia clínica aparece recogido claramente que la única etiología es de causa no hipertensiva (por ejemplo diabética), no se codificará la enfermedad renal crónica hipertensiva y sólo se codificará la de causa no hipertensiva. La categoría 586 Fallo renal no especificado (Insuficiencia renal no especificada), que no recoge el concepto de agudo o crónico, si aparece junto a HTA deberá tratarse con las normas comentadas para la insuficiencia renal crónica 5.3.6Enfermedadrenalcrónicaycardíacaconhipertensiónarterial La CIE-9-MC asigna un código de combinación en la categoría 404 Enfermedad renal crónica y cardíaca hipertensiva para aquellas circunstancias donde coexistan las condiciones contempladas en las categorías 402 Cardiopatía hipertensiva y 403 Enfermedad del riñón hipertensiva crónica. La categoría 404 Enfermedad renal crónica y cardíaca hipertensiva recoge mediante subclasificación las condiciones ya contempladas en las otras dos categorías antes mencionadas. Las normas de uso son las mismas que las expresadas en ellas. 5.3.7Otrasenfermedadesproducidasporhipertensiónarterial Existen otras enfermedades cerebrales, oftálmicas, cardíacas, etc., que pueden ser producidas por hipertensión. En estas circunstancias se codificará primero la enfermedad y posteriormente la hipertensión. 5.3.8Crisishipertensivayencefalopatíahipertensiva La crisis hipertensiva se puede presentar como: Urgencia hipertensiva. Elevación severa de la presión arterial diastólica (PAD) >110, sin la existencia de signos o síntomas acompañantes de órganos vitales, o en su caso con afectación o repercusión leve y habitualmente controlada en horas con tratamiento oral. Emergencia hipertensiva. Elevación severa de la PAD >110 acompañada de afectación visceral aguda y grave. Las manifestaciones más frecuentes serían neurológicas (encefalopatía hipertensiva, accidente cerebrovascular, hemorragia subaracnoidea), cardiopulmonares (síndrome coronario agudo tipo ángor o IAM, insuficiencia ventricular izquierda, edema agudo de pulmón), vasculares (epistaxis no controlada a pesar del taponamiento posterior, disección aórtica). En la clínica, el término crisis hipertensiva correspondería a la llamada urgencia hipertensiva. La entrada crisis en la tabla “Hipertensión” del Índice Alfabético aparece como modificador no esencial por lo que la crisis hipertensiva se codifica como cualquier hipertensión, no debe olvidarse que la CIE-9-MC no es una clasificación de severidad. Sería una de las pocas circunstancias en las que un código de la categoría 401 Hipertensión esencial podría ser diagnóstico principal. La emergencia hipertensiva sí se codificará mediante el código de la patología producida por la elevación de la tensión arterial, por ejemplo, si el paciente presentase encefalopatía se asignará 437.2 Encefalopatía hipertensiva, más el código adecuado de la 69 TécnicoSuperiorSanitariodeDocumentaciónSanitaria hipertensión. La emergencia hipertensiva sí se codificará mediante el código de la patología producida por la elevación de la tensión arterial, por ejemplo, si el paciente presentase encefalopatía se asignará 437.2 Encefalopatía 5.3.9Hipertensiónposoperatoria La hipertensión postoperatoria es aquella que aparece tras la cirugía. Debe estar documentada en la historia clínica la relación causal. 5.3.10Hipertensiónsecundaria La HTA puede ser secundaria a etiología renal, endocrina o a coartación aórtica. La categoría 405 Hipertensión secundaria se divide también en subcategorías para las condiciones de maligna, benigna o no especificada. Mediante subclasificación se determina si la patología de base es renovascular o de otro tipo. Su uso es incompatible con cualquiera de los otros códigos de la sección Enfermedad hipertensiva (401 – 405). La insuficiencia renal crónica no está contemplada en esta categoría por lo que se deberá añadir el código correspondiente cuando esté diagnosticada. Los códigos de la hipertensión secundaria irán asociados a los de la etiología que la origina. La secuencia de códigos dependerá del motivo del ingreso. 70 CodificacióndelSistemaCirculatorio 5.3.11Hipertensiónarterialpostrasplanterenal Para la codificación de la hipertensión arterial postrasplante renal se debe revisar detenidamente la historia clínica e identificar la información clínica necesaria para codificar correctamente las diferentes situaciones que pueden presentarse. 5.3.12Hipertensiónyembarazo Ver capítulo de embarazo, parto y puerperio. 5.3.13Elevacióndepresiónarterial Si en la historia se hace referencia a una elevación de presión arterial, a veces llamada hipertensión transitoria, que no se cataloga como HTA, se asignará el código 796.2 Lectura de tensión arterial elevada sin diagnóstico de hipertensión. Está condición no se codificará si sólo aparece una lectura aislada en la historia clínica, es decir, para recogerse Incluye un grupo de patologías del miocardio debidas a una disminución de flujo sanguíneo aportado por las coronarias. La etiología predominante es la arterioesclerosis de coronarias. Para su codificación se utilizarán códigos de la sección Cardiopatía isquémica (410 – 414). 71 TécnicoSuperiorSanitariodeDocumentaciónSanitaria 5.4Enfermedadisquémicacardíaca 5.4.1Infartoagudodemiocardio La CIE-9-MC codifica el Infarto Agudo de Miocardio (IAM) en la categoría 410 Infarto agudo de miocardio cuando es agudo o tiene una duración menor de 8 semanas. Se incluyen también conceptos como rotura cardíaca, ventricular o miocárdica, o desinserción del músculo papilar. Sin embargo no se recogen en esta categoría las roturas de músculo papilar o cuerdas tendinosas como secuela de un infarto. Esta categoría está construida mediante dos ejes: Eje topográfico. Localiza la lesión y extensión de la misma. Utiliza el 4º dígito. Eje temporal. Determina el episodio de cuidados al que se refiere el proceso codificado. Utiliza el 5º dígito. Las subcategorías 410.0 – 410.6 recogen infartos transmurales en los que se debe determinar la zona cardíaca infartada para asignar el código correcto. Son Infartos de Miocardio con Elevación del segmento ST (IMEST). En la subcategoría 410.7 Infarto subendocárdico se recogen los infartos no transmurales o subendocárdicos, la necrosis no atraviesa todo el grosor del miocardio, e incluye cualquier tipo de localización. Correspondería a los Infartos de Miocardio Sin Elevación de ST (IMNEST). La subcategoría 410.8 Infarto agudo de miocardio de otros sitios especificados recoge infartos con elevación de ST (IMEST) de otras zonas cardíacas no contempladas en las anteriores subcategorías. La subcategoría 410.9 Infarto agudo de miocardio de sitio no especificado no debería ser utilizada y siempre se debería buscar información más específica en la historia. Es inespecífica tanto para la localización como para la condición de elevación o no del segmento ST. Ante la presencia de múltiples IAM se deberán utilizar tantos códigos como sean necesarios, siempre que el código de la categoría 410 Infarto agudo de miocardio a asignar no sea el mismo. Por contra, no se utilizará más de un código ante la presencia de un solo IAM aunque afectase a diferentes sitios. Un IMNEST evolucionado a IMEST se codificará según esta última condición. Si por la acción de la terapia un IMEST se convierte en IMNEST se codificará, al igual que antes, como IMEST. Esta circunstancia debe diferenciarse del infarto abortado (ver apartado Infarto abortado). 5.4.2Fasedecuidados La determinación de la fase de cuidados, en la categoría 410 Infarto agudo de miocardio, se realiza mediante subclasificación, 5º dígito, con la siguiente pauta: Episodio de atención no especificado No se deberá utilizar nunca. Episodio de atención inicial Se refiere al episodio inicial, el primero, de cuidados. Será asignado durante todo este proceso, aunque el paciente sea derivado desde un hospital a otro, siempre que no medie alta a domicilio. En todos los centros donde el 72 CodificacióndelSistemaCirculatorio paciente sea atendido, se consignará el mismo código, de la categoría 410 con 5º dígito 1, que fue asignado en el primer hospital. Episodio de atención subsiguiente Cualquier atención que se le preste al paciente, en las siguientes 8 semanas tras el infarto, sin que esté ya en proceso inicial de atención y siempre que se hubiese producido antes un alta a domicilio. De especial importancia es considerar que la división de 5º dígito se refiere a las condiciones de inicial y subsiguiente y no a los conceptos agudo y crónico. Cualquier mención de un infarto como crónico o con síntomas debidos al IAM previo por encima de 8 semanas se codificará mediante 414.8 Otras formas especificadas de enfermedad cardíaca isquémica crónica. 5.4.3Infartoagudodemiocardiocomodiagnósticoprincipal Será diagnóstico principal cuando haya sido el motivo inicial de la atención, prevaleciendo sobre cualquier otro diagnóstico como arterioesclerosis, insuficiencia cardíaca o complicaciones postinfarto. Todo ello sin perjuicio de la norma específica para embarazo o complicaciones. Sólo podría ser secundario si ya no está en fase inicial de cuidados e ingresa, no para tratamiento específico del IAM, sino para tratamiento de una etiología como arterioesclerosis o por una secuela de ese infarto, por ejemplo, insuficiencia cardíaca. 5.4.4Reinfarto Entendemos por reinfarto un segundo infarto que se produce en la misma localización que el inicial (una extensión), y por ello no se codificará si se produce en la misma fase de cuidados. Por el contrario, si el reinfarto (la extensión) ocurre en zona diferente a la del infarto inicial sí se recogerá nuevo código de la categoría 410 Infarto agudo de miocardio siempre que el código a asignar sea distinto en subcategoría del primero. Si el paciente ingresa tras el alta del episodio inicial por un dolor precordial que finalmente es catalogado como reinfarto de igual localización que el anterior, se codificará con igual código que el asignado en el episodio inicial con 5º dígito 1. 5.4.5Infartoabortado El infarto abortado se define como la ausencia de un aumento significativo de enzimas cardíacos (menos del doble del límite de los valores normales) en presencia de resolución del dolor y reducción del 50% de la elevación del segmento ST dentro de las 2 horas del comienzo del tratamiento. Es una forma de infarto no Q y sigue las normas específicas para este tipo de infartos. 5.4.6Secuelaspostinfarto Durante la evolución de un IAM pueden aparecer algunas complicaciones, tales como arritmias ventriculares, fibrilación ventricular, bloqueos, shock cardiogénico, insuficiencia cardíaca aguda, hipotensión postinfarto, etc.5 que deben ser codificados. El IAM también puede producir lesiones cardíacas, tales como la afectación de las cuerdas tendinosas con rupturas (429.5 Rotura de cuerda tendinosa), del músculo papilar 73 TécnicoSuperiorSanitariodeDocumentaciónSanitaria con rupturas (429.6 Rotura de músculo papilar), o degeneraciones (429.81 Otros trastornos del músculo papilar), o se pueden producir defectos septales (429.71 Defecto septal cardíaco adquirido) o trombos transmurales (429.79 Otras secuelas de infarto de miocardio no clasificada bajo otros conceptos. Otros). En todas las circunstancias arriba mencionadas, evolución o secuelas, se recogerá también la lesión isquémica (410 con 5º digito 1 ó 2 o bien 414.8), con la secuencia de códigos que corresponda. Si algunas de estas lesiones, como la ruptura del músculo papilar, no son secuelas de un infarto, sino que se deben a que el infarto agudo se ha producido en esa estructura miocárdica, se codificará sólo como IAM mediante 410.8X De otros sitios especificados. Infarto agudo de miocardio. 5.4.7Infartoantiguo Cuando se hace el diagnóstico de infarto antiguo, sin sintomatología actual, se recogerá mediante 412 Infarto de miocardio antiguo, no existe código V para asignar. Su uso implica que no existen síntomas de ese infarto que se considera antiguo, se acepta que un hallazgo electrocardiográfico de antigua lesión no es un síntoma. Este código podrá utilizarse como secundario en un posterior IAM, distinto del previo, que presente el paciente. Esta condición de infarto previo es muy significativa en cuanto al pronóstico del nuevo infarto agudo de miocardio. Su uso junto a códigos de enfermedad isquémica actual plantea dificultades para discernir sí la sintomatología cardíaca está relacionada con el proceso antiguo o se debe a un proceso actual. Si la clínica cardíaca que presenta el paciente está relacionada con el proceso antiguo no asignaremos 412 Infarto de miocardio antiguo sino sólo 414.8 Otras formas especificadas de enfermedad cardíaca isquémica. Si la clínica que presenta el paciente no está relacionada con el infarto antiguo asignaremos 414.8 Otras formas especificadas de enfermedad cardíaca isquémica añadiendo 412 Infarto de miocardio antiguo para recoger la condición de que ese paciente presentó con anterioridad un infarto. Si un infarto antiguo de miocardio se reinfarta en el sitio donde asentó este infarto antiguo, sólo se asignará el código de la categoría 410 Infarto agudo de miocardio, no se utilizará 412 Infarto de miocardio antiguo. 5.4.8Isquemiasagudasysubagudassininfartoagudodemiocardio La CIE-9-MC recoge estas patologías en las siguientes categorías: 411 Otras formas agudas y subagudas de cardiopatía isquémica 413 Angina de pecho 5.4.8.1Ángorinestable La angina de pecho inestable agrupa a todas aquellas formas de angina que se apartan claramente del patrón típico de angina estable, serían anginas adjetivadas como: 74 ­ Reciente comienzo ­ Inicial ­ Ángor esfuerzo de reciente comienzo (< 2 meses) CodificacióndelSistemaCirculatorio ­ Angina de novo ­ Angina refractaria al tratamiento ­ Progresiva ­ En reposo ­ Prolongada ­ Postinfarto El concepto de inestabilidad lleva aparejado el de evolución incierta, pero no necesariamente malo. La subcategoría 411.1 Síndrome coronario intermedio incluye todos los conceptos anteriores más otros como infarto inminente o síndrome preinfarto. El síndrome coronario intermedio recoge entidades clínicas situadas entre la angina de esfuerzo y el IAM. Se asignará como diagnóstico principal sólo cuando la etiología no se pueda determinar o no se haya realizado intervención terapéutica orientada a resolver el problema coronario. 5.4.8.2SíndromedeDressler También llamado síndrome postinfarto de miocardio. Se trata de una pleuropericarditis con fiebre, leucocitosis, dolor precordial y, ocasionalmente, neumonitis. Se codifica en 411.0 Síndrome postinfarto de miocardio. Esta condición y el ángor postinfarto serían las dos únicas circunstancias en que los códigos de las categorías 411 o 413 podrían ir junto a otro de la categoría 410 con 5º dígito 1, siempre que se presenten en el mismo ingreso del infarto. 5.4.8.3Ángorevolucionadoainfartoagudodemiocardio Cualquier ángor que termine evolucionando a infarto agudo de miocardio no será codificado, sólo se codificará el IAM. 5.4.8.4Ángorestable La angina estable es, por definición, aquella angina de esfuerzo en la que no ha habido cambios en su patrón de presentación en el último mes de evolución. Ciertos cambios en el umbral anginoso, incluso algún dolor esporádico y breve en reposo, pueden ser atribuibles a variaciones en el tono vascular y no deben modificar el concepto de estabilidad. La subcategoría 413.9 Otra angina de pecho y angina de pecho no especificada, incluye el ángor estable junto a otros conceptos como: Ángor no especificado de otra manera Ángor de esfuerzo Status anginoso 5.4.8.5SíndromeX El síndrome X engloba a un grupo de síntomas calificados como angina, de explicación fisiopatológica compleja y multicausal (enfermedad de la microcirculación), en los que se objetivan alteraciones electrocardiográficas de isquemia (habitualmente descenso del segmento ST) sin que se detecte enfermedad de las arterias epicárdicas. El Índice Alfabético envía el síndrome X a 413.9 Otra angina de pecho y angina de pecho no especificada. 75 TécnicoSuperiorSanitariodeDocumentaciónSanitaria 5.4.8.6Anginavariante La angina variante (de Prinzmetal) con elevación del segmento ST característica durante los episodios de angina, como manifestación única y aislada de la cardiopatía isquémica, tiene escasa incidencia y suele reflejar disfunción endotelial de algún grado. Se recoge mediante 413.1 Angina de Prinzmetal. 5.4.8.7Angorhemodinámico El angor hemodinámico es un cuadro causado por situaciones no debidas a enfermedad coronaria (anemia, HTA, fibrilación auricular, etc.) y no tiene codificación específica por lo que se codificarán las causas y la manifestación isquémica mediante el código 413.9 Otra angina de pecho y angina de pecho no especificada. 5.4.8.8Oclusiónagudadearteriacoronariasininfarto Corresponde a aquellas circunstancias agudas en las que se presente oclusión, embolismo o trombosis de las arterias coronarias sin llevar a un IAM, excluidos los procesos arterioescleróticos. Se codifica mediante 411.81 Oclusión coronaria aguda sin infarto de miocardio. 5.4.9 Síndrome coronario agudo sin o con elevación de ST (SCASEST / SCACEST) Son términos operacionales, especialmente útiles en la evaluación inicial de los pacientes con dolor torácico, con los que se designa a cualquier síntoma clínico compatible con isquemia miocárdica aguda. Incluye cualquier tipo de infarto agudo de miocardio (con o sin elevación del ST, con o sin onda Q), así como la angina inestable. Siempre se deberán buscar en la historia clínica los conceptos incluidos en el último nivel, angina o IAM. Los conceptos SCASEST (Síndrome Coronario Agudo Sin Elevación de ST) o SCACEST (Síndrome Coronario Agudo Con Elevación de ST) no deberían utilizarse como expresión diagnóstica. En el Índice Alfabético se asigna el término síndrome coronario agudo a 411.1 Síndrome coronario intermedio. Para el término SCASEST Índice Alfabético envía por error a IAM. El código correcto sería también 411.1 Síndrome coronario intermedio, siempre que no corresponda a un IAM no Q, en cuyo caso sí se asignará 410.7X Infarto subendocárdico. Para el término SCACEST se indica que el código correcto sería 410.9X Sitio no especificado. Infarto agudo de miocardio y, aunque no se indique en el Índice Alfabético, sólo podrá ser 5º dígito 1. En todas estas circunstancias se debe buscar en la historia clínica la información necesaria que permita identificar un diagnóstico de los ámbitos del IAM o del ángor para evitar codificar desde el término síndrome coronario agudo, con elevación o sin elevación de ST. 5.4.10Isquemiascrónicas En ellas se incluyen diferentes conceptos: arterioesclerosis de coronarias, aneurismas y disecciones cardíacas y de sus vasos, así como, una miscelánea de términos poco concretos referidos a la patología isquémica crónica cardíaca. 76 CodificacióndelSistemaCirculatorio 5.4.10.1Arterioesclerosiscoronaria La arterioesclerosis coronaria se recoge mediante códigos de la subcategoría 414.0 Aterosclerosis coronaria. Se debe buscar en la historia el tipo de vaso (nativo, injerto venoso autólogo, injerto venoso no autólogo, derivación arterial o corazón trasplantado) en el que asienta la arterioesclerosis para poder asignar correctamente el código. Cuando en la historia clínica quede claro que no ha habido injerto previo se deberá asumir que la arterioesclerosis asienta sobre arteria coronaria nativa y se asignará 414.01 De arteria coronaria nativa. La afectación combinada de cualquiera de estos tipos de vasos se codificaría con la asignación de tantos códigos como fuese necesario. La arterioesclerosis coronaria se suele manifestar clínicamente como IAM o como ángor, aunque no siempre se deben presuponer estos dos procesos como debidos a arterioesclerosis coronaria. Ante la presencia conjunta de arterioesclerosis y clínica de isquemia cardíaca, la pauta para la asignación del diagnóstico principal se recoge en la tabla siguiente: 5.4.10.2Placasateromatosasricasenlípidos La composición de las placas ateromatosas es un factor determinante para la predisposición de las lesiones coronarias a la rotura y el subsiguiente evento clínico. La mayor parte de estos eventos están relacionados con la rotura de placas de ateroma no obstructivas, con abundantes lípidos. Esta condición se recogerá mediante 414.3 Aterosclerosis coronaria debida a placa rica en lípidos. Siempre será secundario a un código de la subcategoría 414.0 Aterosclerosis coronaria. 5.4.10.3Oclusióntotalcrónicadearteriascoronarias En ciertas circunstancias, ante una oclusión total de una arteria coronaria, presente durante meses o años, se genera un flujo colateral que irriga la zona de miocardio que se 77 TécnicoSuperiorSanitariodeDocumentaciónSanitaria hubiese afectado por la oclusión. El paciente generalmente no compensa totalmente la disminución del flujo y manifiesta cambios en su estatus anginoso, teniendo un alto riesgo de infarto de miocardio o de muerte. Esta condición se recoge mediante 414.2 Oclusión total crónica de arteria coronaria. Siempre será secundario a un código de la subcategoría 414.0 Aterosclerosis coronaria. 5.4.10.4Complicacionesdeangioplastiacoronariatransluminal percutánea(ACTP),STENToderivación En la siguiente tabla se presenta la codificación de las distintas circunstancias que pueden presentarse en oclusiones de una arteria coronaria sobre la que previamente se ha realizado una Angioplastia Coronaria Transluminal Percutánea (ACPT), derivación vascular o insertado un STENT. 78 CodificacióndelSistemaCirculatorio 5.4.10.5Puentesmuscularesmiocárdicos.Fenómenomilking Los Puentes Musculares Miocárdicos (PMC) son una malformación congénita en las que una parte de una coronaria se encuentra dentro del miocardio y por ello, durante las contracciones miocárdicas, se produce el fenómeno milking (ordeñado) que puede manifestarse como dolor anginoso. La sola observación del fenómeno no se codificará, sólo se asignará código si aparece clínica de ángor. Para su codificación se asignará en primer lugar el código 746.85 Anomalías (congénitas) de arterias coronarias y asociado el código 414.8 Otras formas especificadas de enfermedad cardiaca isquémica crónica. 5.5Trastornosdelaconducciónyelritmocardíaco Son las anomalías en el origen o en la conducción de los impulsos eléctricos cardíacos. La entrada Arritmia en el Índice Alfabético contiene muy poca información. Para buscar asignaciones más específicas se deben utilizar las entradas correspondientes a la cualidad de la arritmia: bradicardia, taquicardia, extrasístoles, etc. Estos trastornos se recogen mediante las categorías 426 Trastornos de la conducción y la 427 Disritmias cardíacas. Se utilizarán tantos códigos como se necesiten de estas dos categorías para codificar las patologías del ritmo y la conducción cardíaca. 5.5.1Trastornosdelaconducción La categoría 426 Trastornos de la conducción se divide según los siguientes criterios: 5.5.1.1Bloqueos Auriculoventriculares completos: 426.0 Bloqueo auriculoventricular completo Auriculoventriculares incompletos: 426.1X Otro bloqueo auriculoventricular y bloqueo auriculoventricular no especificado Bloqueo Haz de Hiss: 426.2 Hemibloqueo de rama izquierda del haz de Hiss, 426.3 Otro bloqueo de rama izquierda del fascículo, 426.4 Bloqueo de la rama derecha del fascículo o 426.5X Otro bloqueo de rama y bloqueo no especificado de rama Otros bloqueos: 426.6 Otro bloqueo cardíaco 5.5.1.2Excitacionesauriculoventricularesanómalas,incluidoelsíndrome deWolff‐Parkinson‐White 426.7 Excitación auriculoventricular anómala 5.5.1.3Otrostrastornosdelaconducciónylosnoespecificados 426.8X Otros trastornos de conducción especificados y 426.9 Trastornos de conducción no especificados 79 TécnicoSuperiorSanitariodeDocumentaciónSanitaria 5.5.1.4SíndromedeQTlargo El Síndrome de QT Largo (SQTL) se codifica mediante 426.82 Síndrome de QT largo. No debe confundirse síndrome QT largo con un hallazgo electrocardiográfico aislado de alargamiento del intervalo QT que se codificará mediante el código 794.31 Electrocardiograma (ECG) (EKG) anormal. 5.5.1.5SíndromedeBrugada Se codifica mediante 746.89 Otros. Otras anomalías especificadas del corazón y 426.4 Bloqueo de la rama derecha del fascículo. Frecuentemente se acompaña de arritmias, en este caso se añadirá el código de la arritmia correspondiente. El diagnóstico inicial del síndrome se codificará con 746.89 Otros. Otras anomalías especificadas del corazón en primer lugar. En atenciones sucesivas el motivo de la atención (bloqueo, arritmia) será diagnóstico principal. 5.5.2Trastornosdelritmocardíaco Se codifican mediante códigos de la categoría 427 Disritmias cardíacas. Contempla los siguientes grupos de patologías: taquicardias, fibrilaciones y fluteres, extrasístoles, entre otras. 5.5.2.1Taquicardiasparoxísticas Pueden ser: Supraventriculares: 427.0 Taquicardia ventricular paroxística. Ventriculares: 427.1 Taquicardia ventricular paroxística. No especificadas: 427.2 Taquicardia paroxística no especificada. 5.5.2.2Fibrilaciónyflutter(aleteo) Fibroflutter auricular que se codificará mediante la secuencia de dos códigos: 427.31 Fibrilación auricular 427.32 Flutter auricular Fibrilación auricular crónica en tratamiento con anticoagulantes orales. Se codificará mediante la secuencia de dos códigos: 427.31 Fibrilación auricular V58.61 Uso prolongado de anticoagulantes (actual) Fibrilación auricular con respuesta ventricular lenta. Se codificará mediante la secuencia de dos códigos: 427.31 Fibrilación auricular 427.89 Otras. Disritmias cardíacas especificadas (bradicardia) Fibrilación auricular paroxística. El término paroxístico es un modificador no esencial y se codificará mediante 427.31 Fibrilación auricular. 5.5.2.3Torsadesdepointes Son arritmias ventriculares, muy polimórficas, con QT alargado. Se codifican como 427.1 Taquicardia ventricular paroxística. 80 CodificacióndelSistemaCirculatorio Pueden ser secundarias a medicamentos o a anomalías congénitas. En este último caso, se añadirá 746.89 Otros. Otras anomalías especificadas del corazón como código principal. En ingresos sucesivos se codificará en primer lugar la taquicardia. Si fuese secundaria a fármacos se codificará en función de que sea RAM o intoxicación. 5.5.2.4Síndromedelcorazónpostfiesta Describe a un paciente, sin enfermedad de la conducción o del ritmo previa, que tras ingesta aguda de alcohol desarrolla alteraciones del tipo: fibrilación auricular paroxística, flutter, bloqueos, etc. Se codificarán estas alteraciones primero, y si no se termina de conocer la alteración de la conducción se codifica con 427.9 Disritmia cardíaca no especificada. Tras ello, se asignan los códigos correspondientes a la pauta de consumo alcohólico. Será necesario asignar otro código si el paciente tiene una miocardiopatía alcohólica, 425.5 Miocardiopatía alcohólica. 5.5.2.5Taquicardiaventricularinducidaduranteestudioelectrofisiológico La taquicardia ventricular, sostenida o no sostenida, inducida durante estudio electrofisiológico deberá ser codificada mediante 427.1 Taquicardia ventricular paroxística. 5.6Insuficienciacardíaca 5.6.1Insuficienciacardíacaderechaeizquierda Mediante la categoría 428 Insuficiencia cardíaca se puede recoger la insuficiencia cardíaca expresada con la terminología clásica: izquierda y congestiva. • 428.0 Insuficiencia cardíaca congestiva no especificada La presencia de IC derecha secundaria a IC izquierda se recoge en este código y no se asignará código para la IC izquierda. • 428.1 Insuficiencia cardíaca izquierda Incluye síntomas asociados como disnea, ortopnea, broncoespasmo o edema agudo de pulmón de origen cardiogénico. Este edema agudo de pulmón debido a IC no se codificará, pues va implícito en la IC izquierda. Con ninguno de esos códigos se podrá diferenciar entre procesos agudos o crónicos. 5.6.2Insuficienciacardíacasistólicaydiastólica También las insuficiencias pueden definirse mediante un concepto funcional como sistólica o diastólica, a través de las subcategorías 428.2 Insuficiencia cardíaca sistólica, 428.3 Insuficiencia cardíaca diastólica y 428.4 Insuficiencia cardíaca combinada sistólica y diastólica. En estas tres circunstancias la CIE-9-MC ofrece la opción de aguda, crónica o crónica reagudizada. Un fallo cardíaco tiene un componente fisiopatológico que determina su clasificación como fallo cardíaco diastólico, sistólico o combinado y una localización referida a fallo cardíaco derecho o izquierdo. 81 TécnicoSuperiorSanitariodeDocumentaciónSanitaria Por tanto, a la codificación de un fallo cardíaco diastólico, sistólico o combinación de ambos se le asociará, si se conoce, el correspondiente código para la insuficiencia cardíaca derecha o izquierda. 5.6.3Insuficienciacardíacadescompensada Los conceptos IC compensada o descompensada no modifican la asignación de código. 5.6.4Insuficienciacardíacajuntoahipertensiónarterial Ver apartados Enfermedad cardíaca e Hipertensión arterial y Enfermedad renal crónica y cardíaca con hipertensión arterial. 5.6.5Insuficienciacardíacaenpacientetrasplantado La IC en paciente trasplantado se considera una complicación y se codifica mediante 996.83 Corazón. Complicaciones de órganos trasplantados debiendo añadirse el código correspondiente a la insuficiencia. 5.6.6Insuficienciacardíacayderramepleural Es frecuente que en una insuficiencia cardíaca se presente derrame pleural. Se codificará sólo cuando sea objeto de evaluación o tratamiento. 5.6.7Insuficienciacardíacacomodiagnósticoprincipal La insuficiencia cardíaca descrita como aguda y presente al ingreso, será diagnóstico principal, exista o no, código específico para recoger la condición de aguda. No es posible recoger la condición de aguda en las IC derechas e izquierdas pero sí en las diastólicas o sistólicas. Sólo se exceptuarán las salvedades generales para el diagnóstico principal de la clasificación en: complicaciones de cuidados embarazo, parto y puerperio presencia de IAM En estas circunstancias se recogerá la insuficiencia cardíaca como código secundario. 5.6.8Otrasinsuficienciascardíacas La categoría 428 Insuficiencia cardíaca es la básica para su codificación, aunque también, en determinadas circunstancias, se recogerá esta condición mediante los siguientes códigos: 82 429.4 Trastornos funcionales postcirugía cardíaca. Cuando la insuficiencia se da como consecuencia de una cirugía cardíaca (en general antigua), sin que exista plazo de tiempo para su uso. Se añadirá un código más específico de insuficiencia cardíaca si se conociese. 997.1 Complicaciones cardíacas. Si el problema cardíaco ocurre en el postoperatorio inmediato, sea por cirugía cardíaca o por cualquier otra cirugía, se codificaría en esta subcategoría. Se añadirá un código más específico de insuficiencia cardíaca si se conociese. CodificacióndelSistemaCirculatorio Sección 634 – 639 Otro embarazo con resultado abortivo. En casos de embarazo, parto y puerperio se utilizarían 668.1X Complicaciones cardíacas y 669.4X Otras complicaciones de la cirugía y los procedimientos obstétricos. 402.X1 Cardiopatía hipertensiva o 404.X1 Enfermedad renal crónica y cardíaca hipertensiva Se añadirá un código más específico de insuficiencia cardíaca si se conociese. Ver apartados Enfermedad Cardíaca e Hipertensión Arterial y Enfermedad Renal Crónica y Cardíaca con Hipertensión Arterial. 398.91 Insuficiencia cardíaca reumática no especificada 5.7Disfuncióndelcorazónydelventriculo 5.7.1Disfuncióncorazón El Índice Alfabético envía la disfunción del corazón a disritmia y le asigna el código 427.9 Disritmia cardíaca no especificada. Si fuese una alteración funcional postoperatoria inmediata o tardía se codificará como 997.1 Complicaciones cardíacas o a 429.4 Trastornos funcionales postcirugía cardíaca, respectivamente. 5.7.2Disfunciónventricular(sistólicaydiastólica) La disfunción ventricular no es considerada disritmia, el Índice Alfabético la envía a cardiopatía y le asigna, ante falta de mayor información, el código 429.9 Cardiopatía no Especificada. Si la disfunción ventricular se presenta junto a insuficiencia cardíaca se codificará sólo mediante el código correspondiente a la insuficiencia. Si la disfunción ventricular se debe a cardiomiopatía o a HTA, se codificarán sólo como cardiomiopatía o HTA. Si la disfunción ventricular es catalogada como izquierda y reversible tras estrés emocional se denomina síndrome de Takotsubo. 5.7.3Síndromedetakotsubo Se codifica 429.83 Síndrome de Takotsubo e incluye otras patologías como síndrome de corazón roto, disfunción ventricular izquierda tras estrés emocional súbito, cardiomiopatía inducida por estrés y síndrome de balonamiento apical ventricular izquierdo transitorio. 5.8Parocardíaco Para codificar una parada cardíaca se utilizará alguno de los siguientes códigos: 427.5 Paro cardíaco 429.4 Trastornos funcionales postcirugía cardíaca. Si la parada cardíaca se produce por cirugía cardíaca, excluido el postoperatorio inmediato, se asignará este código. 997.1 Complicaciones cardíacas. Cuando la parada cardíaca se produce en el postoperatorio inmediato por cirugía cardíaca o como complicación de cualquier otra cirugía, la parada cardíaca se codifica en esta subcategoría. 83 TécnicoSuperiorSanitariodeDocumentaciónSanitaria La utilización o no de un código para recoger la existencia de una parada cardíaca o cardiorrespiratoria en un paciente sigue las siguientes pautas: Si un paciente ingresa en el hospital en parada falleciendo sin conocer la causa subyacente de la parada, ni siquiera una patología probable de la misma, se utilizarán alguno de los códigos para parada cardíaca como principal ya que es el único diagnóstico que se puede utilizar para justificar la asistencia. Si el paciente hospitalizado, con otras patologías agudas, sufre una parada cardíaca y puede ser reanimado, se asignarán como secundarios alguno de los códigos para parada cardíaca, aunque posteriormente a la reanimación haga una nueva parada por la que el paciente fallezca. Si el paciente hospitalizado, con otras patologías agudas, sufre una parada cardíaca y no puede ser reanimado, la parada no se codifica. Las maniobras de resucitación cardiopulmonar (RCP) siempre se recogerán. 5.9Miocardiopatía La miocardiopatía es recogida en la categoría 425 Miocardiopatía. En la subcategoría 425.4 Otras miocardiopatías primarias se incluyen las catalogadas con términos como congestiva, dilatada, obstructiva o hipertrófica que presentan la condición de primarias. La miocardiopatía congestiva es una enfermedad del miocardio de etiología desconocida que se presenta con IC. Se codifica la insuficiencia cardíaca como primer diagnóstico y asociada la miocardiopatía. Cuando las miocardiopatías sean consecuencia de una patología subyacente se codificarán mediante las subcategorías 425.7 Miocardiopatía nutricional y metabólica y 425.8 Miocardiopatía en otras enfermedades clasificadas bajo otros conceptos. En ambas circunstancias la patología subyacente será principal y la miocardiopatía secundaria. Caso especial es el de la miocardiopatía alcohólica a la que se le asigna el código específico 425.5 Miocardiopatía alcohólica. En este caso deberá añadirse como código asociado la pauta de consumo de alcohol del paciente. El término “miocardiopatía isquémica” no se considera una miocardiopatía sino que es un sinónimo de enfermedad isquémica crónica y se le asigna el código 414.8 Otras formas especificadas de enfermedad cardíaca isquémica. La cardiomiopatía hipertensiva se tratará con las normas especificadas para la cardiopatía hipertensiva. 5.10Enfermedadcerebrovascular La enfermedad cerebrovascular se puede contemplar desde dos diferentes perspectivas: 84 Según el tipo de lesión: ­ Isquemias. De origen embólico o trombótico. ­ Hemorragias. En meninges o en parénquima cerebral, excluyendo las de origen traumático. CodificacióndelSistemaCirculatorio Según la clínica: ­ Completa. El déficit neurológico permanece invariablemente durante semanas. ­ En evolución. Con una evolución de varios días. - Isquemias transitorias de dos tipos: AIT, en el que el déficit dura menos de 24 horas • DNIR/RIND (Déficit Neurológico Isquémico Reversible), en el que los síntomas se recuperan entre 24 horas y una semana. 5.10.1Hemorragiacerebral Se clasifica en las categorías 430 Hemorragia subaracnoidea, 431 Hemorragia intracerebral y 432 Otra hemorragia intracraneal y hemorragia intracraneal no especificada; esta última se divide en subcategorías según sea extradural o subdural. La hemorragia producida por aneurisma roto se codifica sólo con 430 Hemorragia subaracnoidea, independientemente del tipo de aneurisma, sin asignar código por este aneurisma. 5.10.2Oclusionesyestenosis Se clasifican en función de que sean arterias precerebrales o cerebrales mediante categorías 433 Oclusión y estenosis de las arterias precerebrales y 434 Oclusión de arterias cerebrales. La categoría para las arterias precerebrales se divide según el vaso afectado (sea cual sea el tipo de oclusión). En el caso de las cerebrales la agrupación se hace por el tipo de oclusión sin considerar el vaso afectado. En ambos casos se hace la misma agrupación de subclasificación según la presencia o no de infarto cerebral. La asignación de infarto o no debe estar claramente documentada en la historia clínica, especificando la relación entre ambos procesos. La afectación bilateral de arterias precerebrales se codifica mediante un código que identifique de forma individual a la arteria lesionada a la que se le añade el 433.3X Oclusión y estenosis de las arterias precerebrales. Múltiple y bilateral. 5.10.3Infartocerebral No siempre se especifica en el diagnóstico final de la enfermedad cerebral vascular la presencia o no de infarto cerebral. Ante ausencia de información, la CIE-9-MC da diferentes respuestas a la asignación del 5º dígito del infarto cerebral a través del Índice Alfabético y la Lista Tabular. Las entradas del Índice Alfabético para los términos Oclusión, Estenosis, Embolia y Trombosis de arterias cerebrales sólo recogen subcategoría, indicando que necesitarán la asignación de subclasificación según la Lista Tabular. La entrada del Índice Alfabético de Accidente cerebrovascular asigna 5º dígito 1, por defecto, tanto para el accidente cerebrovascular no especificado (434.91 Oclusión de arteria cerebral no especificada. Con infarto cerebral) como para 85 TécnicoSuperiorSanitariodeDocumentaciónSanitaria las lesiones cerebrales embólicas (434.11 Embolia cerebral. Con infarto cerebral) o trombóticas (434.01 Trombosis cerebral. Con infarto cerebral). Por ello en ausencia de más información debe asignarse 5º dígito 1 siempre que la terminología utilizada sea accidente cerebrovascular. La entrada Enfermedad cerebrovascular aguda asigna el código 436 Enfermedad cerebro-vascular aguda mal definida, y existen subentradas para la embolia o trombosis la cuales reenvían a sus propias entradas (véase Embolia, cerebro o trombosis, cerebro), en las que no se asigna 5º dígito y por ello se deberá seguir lo establecido en la Lista Tabular. El término ictus se debe codificar con las normas anteriormente especificadas para el término accidente cerebrovascular. Si en la historia clínica se estableciese la ausencia de relación entre una estenosis precerebral y la presencia de un infarto cerebral se codificará primero este infarto cerebral y se le asociaría el código de la estenosis precerebral sin infarto. 5.10.4Infartocerebralcontransformaciónhemorrágica Para su codificación 434.11 Embolia cerebral. Con infarto cerebral, siempre que en la historia clínica no se especifique otra circunstancia y no se codificará la hemorragia cerebral. 5.10.5Infartolacunar Son infartos pequeños como consecuencia de lesión isquémica en las áreas profundas del cerebro y del tronco encéfalo. Se codificará mediante 434.91 Oclusión de arteria cerebral no especificada. 5.10.6Ictusytrombolisis En todo pacientes con ictus agudo deberá buscarse si fue tratado con agente trombolítico, el código asignado será 99.10 Inyección o infusión de agente trombolítico. 5.10.7Accidenteisquémicotransitorio Estas isquemias, cuyos síntomas no duran más de 24 horas, se recogen en la categoría 435 Isquemia cerebral transitoria. Existen cuatro subcategorías para aquellas con origen en arterias precerebrales y una para otras especificadas. La subcategoría 435.9 Isquemia cerebral transitoria no especificada recoge el diagnóstico Accidente Isquémico Transitorio (AIT/TIA). Debe evitarse su uso y antes de asignarlo se deberá buscar más información en la historia clínica. Cuando alguna condición pueda ser clasificada tanto en la categoría 435 Isquemia cerebral transitoria como en las categorías 433 Oclusión y estenosis de las arterias precerebrales o 434 Oclusión de arterias cerebrales, se asignarán sólo los códigos adecuados de estas dos últimas. 5.10.8Déficitneurológicoisquémicoreversible(RIND) Se codificará con las normas generales de la enfermedad cerebrovascular, categorías 430 a 435. Cuando no se especifique mayor información se asignará el código 434.91 Oclusión de arteria cerebral no especificada. Así se recoge en la entrada RIND del Índice Alfabético en la versión original en inglés de la ICD-9MC. 86 CodificacióndelSistemaCirculatorio 5.10.9Encefalopatíahipertensiva Se codifica 437.2 Encefalopatía hipertensiva que es una encefalopatía debida a una elevación de tensión arterial y por ello diferente a la crisis hipertensiva en la que hay elevación de tensión arterial sin clínica (ver apartado Crisis hipertensiva y encefalopatía hipertensiva). 5.10.10 Déficits neurológicos debidos a un accidente cerebrovascular agudo Los déficits neurológicos producidos por un Accidente Cerebrovascular Agudo (ACV) sólo se codifican si están presentes al alta. Cualquier otro, sea cual sea su gravedad, que durante el ingreso haya desaparecido no se codificará. Para recoger estos déficits, producidos durante el proceso agudo y presentes al alta del paciente, se utilizará cualquier código de la Lista Tabular que resulte adecuado con la excepción de los de la categoría 438 Efectos tardíos de enfermedad cerebrovascular. 5.10.11Efectostardíosdeenfermedadcerebrovascular Los efectos tardíos son aquellas secuelas debidas a la enfermedad cerebrovascular aguda que perduran a largo plazo. Se recogen con la categoría 438 Efectos tardíos de enfermedad cerebrovascular. La mayoría de los códigos de esta categoría son específicos para la secuela producida, pero si el título del código no fuese específico se deberá asociar el código adecuado de la Lista Tabular general para identificar claramente dicha secuela. El código 438 Efectos tardíos de enfermedad cerebrovascular será secundario al específico para la secuela. Sólo podrán ser utilizados junto a un proceso agudo, códigos de la secuencia 430437, cuando la condición recogida mediante 438 sea el efecto tardío de otra enfermedad cerebrovascular diferente y anterior al proceso agudo actual. Un efecto tardío podrá ser diagnóstico principal cuando el paciente ingresa para el tratamiento de esa secuela recogida mediante la categoría 438. No se podrá asignar un código 438 para recoger una historia de AIT o RIND que por definición no presentan secuelas. En estos casos, se asignará V12.59 Historia personal de otras enfermedades especificadas. Enfermedades del aparato circulatorio. Otras. 5.10.12Ingresopararehabilitación Si el paciente ingresa para rehabilitación de los déficits neurológicos producidos por el ACV, se asignará un código de la categoría V57 Cuidados que implican el empleo de procedimientos de rehabilitación y como secundario el correspondiente de 438 Efectos tardíos de enfermedad cerebrovascular. 5.10.13Historiadeaccidentecerebrovascular Para recoger esta condición no debe existir ninguna secuela presente de la enfermedad cerebrovascular. Se asignará un código de la categoría V12.5X Enfermedades del aparato circulatorio. Historial personal de otras enfermedades especificas y nunca asignaremos un código de la categoría 438 Efectos tardíos de enfermedad cerebrovascular. 87 TécnicoSuperiorSanitariodeDocumentaciónSanitaria 5.10.14Accidentecerebrovascularyprocesosobstétricos La presencia de alguna de estas lesiones durante cualquiera de las etapas del proceso obstétrico se recoge con el código 674.0X Enfermedades cerebrovasculares en el puerperio más el código adecuado a la lesión. Independientemente de que la categoría 674 se encuentre incluida en la sección Complicaciones del puerperio, el rango del 5º dígito a utilizar es el de cualquier fase del periodo obstétrico (embarazo, parto y puerperio) y podrá tomar valores del 1 al 4. 5.11Trombosisytromboflebitis Los vasos del sistema venoso profundo se sitúan debajo de la musculatura de las extremidades inferiores, incluyéndose la vena femoral superficial. En la clínica se puede presentar un proceso de flebitis acompañando a una trombosis venosa profunda. Ante el diagnóstico de trombosis venosa profunda se deberá revisar detalladamente la historia clínica, o consultar con el servicio, para asignar un código de la categoría 453 Otras embolias y trombosis venosas o el correspondiente de la categoría 451 Flebitis y tromboflebitis, si finalmente el proceso estuviese acompañado de un componente inflamatorio. 5.12Flebitissecundarias Suelen ser debidas a una vía periférica o central o a irritación del fármaco administrado. Según la circunstancia la codificaremos como: Secundaria a vía periférica tras infusión, perfusión o transfusión: 999.2 Otras complicaciones vasculares. Complicaciones de cuidados médicos, no clasificadas bajo otros conceptos más un código de la categoría 451 Flebitis y tromboflebitis y finalmente el código E879.8 Otras técnicas especificadas. Otras técnicas sin mención de accidente en el momento de practicarlas, como causa de reacción anormal del paciente, o de complicación posterior. Secundaria a vía central: 996.62 Por otros dispositivos, implantes e injertos vasculares. Reacción infecciosa e inflamatoria por dispositivo protésico, implantación e injertos internos, a ello se le añadiría la misma secuencia planteada en el anterior punto. Secundaria a un procedimiento diferente a los dos anteriormente descritos: 997.2 Complicaciones vasculares periféricas, a ello se le añadiría la misma secuencia planteada en el anterior punto. Secundaria a medicación. Normalmente será una reacción adversa y por tanto, se codificará con código de la categoría 451 Flebitis y tromboflebitis más el correspondiente a la identificación del fármaco RAM (E930 – E940). 5.13Arterioesclerosisdeextremidades La arterioesclerosis de Miembros Inferiores (MMII) es una patología con una evolución natural de la enfermedad con cuatro estadios: dolor a la marcha (claudicación intermitente), dolor en reposo, ulceraciones y finalmente gangrena. Por ello, un paciente con gangrena se entiende que ha tenido los otros tres procesos previos. 88 CodificacióndelSistemaCirculatorio En la subcategoría 440.2 De arterias nativas de las extremidades. Aterosclerosis se recogen estos cuatro estadios mediante la siguiente subclasificación: 440.21 Aterosclerosis de las extremidades con claudicación intermitente, 440.22 Aterosclerosis de las extremidades con dolor en reposo, 440.23 Aterosclerosis de las extremidades con ulceración, añadiendo un código específico de los contemplados en la subcategorías 707.1 Úlcera de miembros inferiores, excepto de decúbito, más 707.8 Úlcera crónica de otros sitios especificados o 707.9 Úlcera crónica de sitio no especificado. 440.24 Aterosclerosis de las extremidades con gangrena añadiendo un código específico de los contemplados en la subcategorías 707.1 Úlcera de miembros inferiores, excepto de decúbito, más 707.8 Úlcera crónica de otros sitios especificados o 707.9 Úlcera crónica de sitio no especificado. Los códigos asignados dentro de la subcategoría 440.2 De arterias nativas de las extremidades. Aterosclerosis son mutuamente excluyentes: la codificación de un nivel incluye todos los estadios anteriores. 5.13.1SíndromedeLeriche El síndrome de Leriche es una isquemia crónica de miembros inferiores por arterioesclerosis que produce oclusión crónica de la bifurcación aortoilíaca. El Síndrome de Leriche se codifica mediante el código 444.0 Embolia y trombosis arteriales. De la aorta abdominal. 5.13.2Arterioesclerosissobreinjerto Si la arterioesclerosis asentase sobre el injerto se utilizará la subcategoría 440.3 De injerto de las extremidades. Aterosclerosis que se subclasifica (quinto dígito) para identificar los distintos tipos de injertos. Frente a ello, si la oclusión del injerto se debe a embolismo o trombosis se asignará un código de complicación, 996.74 Otras complicaciones por dispositivo, implante e injerto vascular de otro tipo. 5.13.3Arterioescleriosisygangrena El código 440.24 Aterosclerosis de las extremidades con gangrena excluye la gangrena gaseosa, la cual se codificará mediante los códigos 040.0 Gangrena gaseosa más 440.29 Otra. De arteria nativa de las extremidades. Aterosclerosis. 5.13.4Arterioesclerosisdiabética Esta enfermedad vascular periférica del diabético se codificará mediante un código de las subcategorías 249.7 Diabetes secundaria con trastornos circulatorios periféricos ó 250.7 Diabetes con trastornos circulatorios periféricos al que se le asociaría 443.81 Angiopatía periférica en enfermedades clasificables bajo otros conceptos. Si, junto al proceso anterior, el paciente presentase una enfermedad vascular ateromatosa se añadiría otro código de la subcategoría 440.2 De arterias nativas de las extremidades. Aterosclerosis. La sola presencia de proceso ateromatoso en un diabético no presupone la asignación de un código de las subcategorías 249.7 Diabetes secundaria con trastornos circulatorios periféricos o 250.7 Diabetes con trastornos circulatorios periféricos asociado al código de la subcategoría 440.2 Aterosclerosis. De arterias nativas de las extremidades. 89 TécnicoSuperiorSanitariodeDocumentaciónSanitaria 5.13.5Ganaderíademuñóndeamputación La presencia de gangrena en un muñón de amputación por arterioesclerosis se puede deber a dos causas: Por progresión del proceso arterioesclerótico previo, en cuyo caso se codificará como otra arterioesclerosis. Por complicación de la amputación, en cuyo caso se asignará el código 997.62 Infección crónica. Complicación tardía de muñón de amputación seguido del código adecuado de la gangrena. Mediante un código de la subcategoría V49.7 Estado de amputación de miembro inferior se especificaría el tipo de amputación que presenta el paciente. 5.13.6Procesoagudosobreisquemiacrónica Es frecuente la presencia de procesos de obstrucción aguda de miembros inferiores que ya estaban afectados por procesos arterioescleróticos. En estos casos, se deberán codificar ambos procesos, la obstrucción aguda y asociado el proceso arterioesclerótico. 5.13.7Otrasarteriopatías El resto de arteriopatías no arterioescleróticas no tienen códigos de combinación y se recogen cada una de las condiciones producidas por dicha arteriopatía mediante el código adecuado de la Lista Tabular general como 785.4 Gangrena, con códigos de la categoría 707.1 Ulcera de miembros inferiores, excepto de decúbito. 5.13.8Oclusióntotalcrónicadearteriasdelasextremidades Esta condición casi siempre será secundaria a un proceso arterioesclerótico de la extremidades. Se codifica mediante 440.4 Oclusión total crónica de arteria de las extremidades que será código secundario y deberá ir asociada como código secundario a algún código de las subcategorías 440.2 Aterosclerosis de arterias nativas de las extremidades ó 440.3 Aterosclerosis del injerto de las extremidades. 5.14Embolismosépticoarterial Un embolismo séptico ocurre cuando material infeccioso procedente de una infección localizada entra en el sistema circulatorio. Si el material infeccioso circula por el sistema venoso puede atravesar la circulación cardíaca y alojarse en las arterias pulmonares. Este riesgo se incrementa con el uso de catéteres o prótesis. Un embolismo séptico pulmonar puede terminar produciendo abscesos pulmonares o neumonía necrotizante. Por contra, si el material infeccioso, procedente por ejemplo de endocarditis o de abscesos pulmonares, entra en el sistema arterial periférico, puede terminar alojándose en los pequeños vasos arteriales originando lesiones isquémicas en los tejidos dependientes de ese flujo junto a múltiples áreas de infección o abscesos. Los códigos de la categoría 038 Septicemia o los de la subcategoría 995.9 Síndrome de respuesta inflamatoria sistémica (SIRS) sólo se asignarán cuando en la historia clínica quede claramente documentada la sepsis junto al embolismo séptico. 90 CodificacióndelSistemaCirculatorio Un embolismo séptico que afecte a vaso pulmonar se codifica mediante 415.12 Embolismo séptico pulmonar. Si se conoce el proceso infeccioso desencadenante se codificará este en primer lugar. Si el embolismo séptico fuese secundario a embolismo yatrogénico pulmonar se secuenciará en primer lugar la condición yatrogénica mediante 415.11 Embolismo e infarto yatrogénico pulmonar. El embolismo séptico de arterias periféricas se codifica mediante 449 Embolismo séptico arterial, excluye el embolismo séptico pulmonar. Si se conoce el proceso infeccioso de base, endocarditis infecciosa o absceso pulmonar, se codificará esta condición en primer lugar. Por último se recogerá la localización de la arteria afectada en aquellos casos en que la CIE-9-MC provea códigos de localización como ocurre con las categorías 433 Oclusión y estenosis de arterias precerebrales ó 444 Embolismo y trombosis arterial. 5.15Aneurisma Dentro de este concepto se incluyen tres diferentes patologías: Aneurisma: Dilatación de una parte de una arteria debida a una debilidad de la capa media. Conserva las tres capas de la pared arterial y suele ser arterioesclerótico. Pseudoaneurisma: Perforación de la arteria con colección de sangre líquida en una cavidad accidental comunicada directamente con la luz arterial. Debido a que pulsa al acompañar el ritmo del flujo sanguíneo se denomina también como pulsátil. Aneurisma disecante: Desgarro de la íntima a través del cual la sangre penetra en la pared arterial desprendiendo la media de la adventicia, capa externa arterial. Por tanto, no es un verdadero aneurisma sino que es un hematoma disecante por ruptura de la íntima. Con frecuencia se asocia a una enfermedad del colágeno como puede ser la enfermedad de Marfan. En la CIE-9-MC los aneurismas se codifican mediante los siguientes códigos: 441 Aneurisma aórtico y disecante. Para la disección de aorta se utilizan códigos de la subcategoría 441.0 Disección de aorta. Mediante 5º dígito se asignará la localización. La clasificación diagnóstica utilizada para catalogar a los aneurismas disecantes aórticos nos orienta para asignar el código definitivo: ­ Tipo I. Afecta a la aorta ascendente pudiendo llegar al cayado y aorta descendente. ­ Tipo II. Se limita a la aorta ascendente, sin afectar al cayado. ­ Tipo III. Afecta a partir de la zona distal a la subclavia, llegando a la aorta abdominal. Para los aneurismas no disecantes de aorta se utilizan el resto de códigos de la categoría 441 Aneurisma aórtico y disecante. Estos códigos se agrupan en función de la zona aórtica afectada y de la presencia o no de ruptura. 437.3 Aneurisma cerebral no roto. Recoge los aneurismas de arterias cerebrales sin rotura. El aneurisma cerebral roto se incluiría en las hemorragias cerebrales sin asignarle código para la condición de aneurisma (ver apartado Hemorragia cerebral). 91 TécnicoSuperiorSanitariodeDocumentaciónSanitaria 414.1 Aneurisma y disección cardíacos. Incluye los aneurismas, disecantes o no disecantes, cardíaco y coronario. Mediante código propio se recogerían el aneurisma sifilítico (093.0 Aneurisma aórtico sifilítico) y el traumático (901.0 Lesión de vaso sanguíneo de tórax. Aorta torácica, 902.0 Lesión de vaso sanguíneo de abdomen y la pelvis. Aorta abdominal). 442 Otros aneurismas. Clasifica el resto de aneurismas no contemplados en los apartados anteriores, tanto para los aneurismas en sentido estricto como para los pseudoaneurismas o los aneurismas disecantes. La subclasificación 442.81 Arteria de cuello identifica el aneurisma de arteria carótida interna, pero sólo de la porción extracraneal; si es intracraneal se recoge mediante el código 437.3 Aneurisma cerebral no roto. Aneurisma arteriovenoso o cirsoides. Lo forman comunicaciones pequeñas y múltiples entre una arteria y una vena que producen una tumoración. Se codificará: ­ Si es adquirido, mediante el código 447.0 Fístula arteriovenosa adquirida, excepto para los cerebrales que se les asignaría 437.3 Aneurisma cerebral no roto (el roto se considera hemorragia cerebral). ­ Si es coronario, mediante el código 414.11 Aneurisma de vasos coronarios. ­ Si es pulmonar, mediante el código 417.0 Fístula arteriovenosa de los vasos pulmonares. ­ Si es catalogado de congénito se asignará el código 747.60 Anomalía del sistema vascular periférico, localización no especificada, con la excepción de los de cerebro, coronarias, pulmón y retina que tienen códigos específicos. Para la codificación de aneurismas de sitios contiguos pero con diferentes códigos en la CIE-9MC se utilizarán tantos códigos como sea necesario. 5.16Varicesyhemorroides Las varices y hemorroides son dilataciones anormales de una vena. La CIE-9-MC utiliza fundamentalmente tres categorías para codificar estas patologías: 454 Venas varicosas de las extremidades inferiores Mediante código de combinación se recoge, en las subcategorías, las patologías asociadas a las varices como: úlcera, inflamación u otras. Los códigos de esta categoría incluyen las úlceras de MMII pero también las de sitio no especificado. 455 Hemorroides Las hemorroides externas están situadas por debajo de la línea pectínea, en el canal anal y la región perianal siendo las más frecuentes. Las hemorroides internas están situadas en la porción inferior del recto, inmediatamente por encima de la línea pectínea. Las complicaciones de las hemorroides, tanto internas como externas, se clasifican en tres grados: Grado I: 92 Sin protrusión a la defecación o ante esfuerzos. Escaso sangrado. CodificacióndelSistemaCirculatorio Grado II: Con protrusión, reversible espontáneamente, a la defecación y con los esfuerzos. Sangrado. Grado III: Verdadero prolapso hemorroidal. Protrusión a la defecación o a los esfuerzos, irreversible espontáneamente. Sangrado. La CIE-9-MC diferencia mediante subcategoría entre hemorroides internas o externas, y para cada una de ellas, mediante código de combinación, recoge posibles complicaciones como trombosis, úlcera, sangrado, prolapso, etc. Si en las hemorroides de grado I se describe en la historia clínica la presencia de sangrado o el paciente presenta hemorroides grado II o III se asignarán los códigos 455.2 Hemorroides internas con otras complicaciones o 455.5 Hemorroides externas con otras complicaciones. Si las hemorroides presentasen trombosis se asignará 455.1 Hemorroides internas trombosadas o 455.4 Hemorroides externas trombosadas. 456 Venas varicosas de otros sitios En esta categoría se debe hacer mención especial a las varices esofágicas que presentan dos códigos según produzcan o no hemorragia (456.0 Varices hemorrágicas con hemorragia y 456.1 Varices hemorrágicas sin mención de hemorragia). En la subcategoría 456.2 Varices esofágicas en enfermedades clasificadas bajo otros conceptos se clasifican las varices esofágicas producidas por otras patologías, diferenciando también aquellas que cursan con o sin hemorragia. En este último caso se debe utilizar sólo como código asociado, secundario, de otras patologías (entre las que encontramos a la cirrosis hepática). 5.17Desfibriladores La implantación, revisión o sustitución de desfibriladores se codifica en el Capítulo 7 Operaciones sobre el aparato cardiovascular (35-39) para los desfibriladores convencionales o en el Capítulo 1 Procedimientos e intervenciones (00) para los desfibriladores con resincronización (también llamado marcapaso biventricular con desfibrilador cardíaco interno). Los desfibriladores con resincronización se diferencian de los convencionales en que, además de los dos electrodos para monitorización y estimulación de ventrículo y aurícula derecha, tienen un tercer electrodo en el sistema venoso coronario, que permite monitorizar y estimular el ventrículo izquierdo. En la tabla de la siguiente página se relaciona la asignación de los códigos para las diversas técnicas asociadas a los desfibriladores con y sin resincronización. 93 TécnicoSuperiorSanitariodeDocumentaciónSanitaria La implantación del sistema completo (ya sea 37.94 ó 00.51) engloba cualquiera de las técnicas necesarias para su implantación (estudios electrofisiológicos, creación de bolsa, etc.), a excepción de la circulación extracorpórea, que si se realiza, deberá ser codificada mediante el código 39.61 Circulación extracorpórea auxiliar para cirugía cardíaca abierta. Por el contrario, cuando la inserción se hace en dos tiempos (primero electrodo y en un segundo tiempo generador) deben asignarse códigos a todas las técnicas asociadas con la inserción del generador. Los ingresos para la sustitución de un desfibrilador tendrán diferente código según sean: 94 Ingresos Programados: No ha existido ninguna manifestación, se ha citado al paciente para sustitución pues se considera que ha acabado su vida útil. Se asigna V53.32 Desfibrilador cardíaco automático implantado. Colocación y ajuste de otro dispositivo. Ingresos por disfunción del desfibrilador: Se realiza la sustitución por que se han manifestado alteraciones en el funcionamiento del desfibrilador. En este CodificacióndelSistemaCirculatorio caso, se asigna 996.04 Por implante de desfibrilador cardíaco automático. Complicaciones propias de ciertos procedimientos especificados y E878.1 Intervención quirúrgica con implantación de dispositivo interno arterial. Intervención quirúrgica y otros procedimientos quirúrgicos como causa de reacción anormal del paciente, o de complicación posterior, sin mención de accidente en el momento de realiza la intervención. 5.18Marcapasos 5.18.1Insercióninicialdemarcapasospermanenteconvencional Se necesitan dos códigos para recoger su inserción completa: uno para el generador del grupo de códigos 37.81 Inserción inicial de un dispositivo de cámara única, no especificado como con respuesta en frecuencia o 37.82 Inserción inicial de un aparato de cámara única, con respuesta en frecuencia o 37.83 Inserción inicial de dispositivo de doble cámara y otro para los electrodos del grupo de códigos 37.71 Inserción inicial de electrodo transvenoso en ventrículo o 37.72 Inserción inicial de electrodo transvenoso en aurícula y ventrículo o 37.73 Inserción inicial de electrodo transvenoso en aurícula o 37.74 Inserción o sustitución de electrodo epicárdico Deberá existir concordancia entre la codificación de la inserción del electrodo (sólo ventrículo, aurícula y ventrículo o sólo aurícula) con el tipo de generador (cámara única o cámara doble). Los marcapasos se identifican mediante una nomenclatura de 5 letras (Nomenclatura Internacional de Marcapasos) que es necesario conocer para la asignación correcta del código del generador y la congruente asignación del código de los electrodos. 1ª LETRA CÁMARA ESTIMULADA O Sin actividad en ninguna cámara (ni aurícula, ni ventrículo) A Con actividad en aurícula V Con actividad en ventrículo D Con actividad en ambas cámaras 2ª LETRA CÁMARA SENSADA O DETECTADA O Sin actividad en ninguna cámara A Con actividad en aurícula V Con actividad en ventrículo D Con actividad en ambas cámaras 3ª LETRA COMPORTAMIENTO DEL MARCAPASOS EN PRESENCIA DE ACTIVIDAD ELÉCTRICA O Ninguna actividad I Se inhibe por la actividad espontánea (propia del paciente) que detecte el marcapasos T Disparado (triggered), se activa al detectar un determinado ritmo cardíaco del paciente D De cualquiera de las dos formas anteriores 95 TécnicoSuperiorSanitariodeDocumentaciónSanitaria 4ª LETRA CON RESPECTO A LA PROGRAMABILIDAD O No es programable, los parámetros son fijos (generalmente en marcapasos antiguos) M Multiprogramable (se pueden programar más de tres parámetros, habitualmente 6, que regulan el funcionamiento del marcapasos) C El marcapasos dispone de telemetría R El marcapasos es autorregulable en frecuencia (dispone de un sensor de actividad) 5ª LETRA FUNCIONES ESPECIALES O Ninguna P Tratamiento para taquicardias D Capacidad de desfibrilación automática Como se vio anteriormente, los códigos de la categoría 37.8 Inserción, sustitución y revisión de aparatos marcapasos se agrupan según sean de cámara única o doble, y cada uno de ellos según exista o no respuesta en frecuencia. Por ello se utilizará la información contenida en: ­ la 1ª y 2ª letra para conocer si es de cámara única o doble: A aurícula, V ventrículo, D cámara doble, y ­ la 4ª letra para saber la respuesta en frecuencia: R autorregulable en frecuencia. Excepcionalmente se puede utilizar una letra inicial S (simple) que implica cámara única y como tal debe ser codificada. 5.18.2Sustituciónyretiradademarcapasospermanenteconvencional La sustitución del marcapasos se codifica con uno o dos códigos, dependiendo de los procedimientos realizados. Para la sustitución del generador se utilizará alguno de los siguientes códigos: 37.85 Sustitución de cualquier tipo de marcapasos con aparato de cámara única, no especificado como con respuesta en frecuencia, 37.86 Sustitución de cualquier tipo de marcapasos con aparato de cámara única, con respuesta en frecuencia o 37.87 Sustitución de cualquier tipo de marcapasos con dispositivo de cámara doble. Para la sustitución de los electrodos se utilizará alguno de los siguientes códigos: 37.74 Inserción o sustitución de electrodo epicárdico o 37.76 Sustitución de electrodo transvenoso en aurícula y ventrículo En la sustitución va implícita la retirada del anterior generador o del anterior electrodo por lo que no deberá codificarse dicha retirada. También se considera sustitución, y por tanto se codifica con los anteriores códigos, aquella circunstancia en que un electrodo no se retira pero es anulado y se implanta uno nuevo. La eliminación sin sustitución del generador tiene código propio en 37.89 Revisión o eliminación de marcapasos cardíaco. La extracción sin sustitución del electrodo se codifica mediante 37.77 Extracción de electrodo sin sustitución. La sustitución en dos tiempos, uno inicial para la retirada y uno posterior para inserción de la nueva estructura, se codificará como dos situaciones diferentes: un código para la retirada y otro para la inserción de la nueva estructura. 96 CodificacióndelSistemaCirculatorio 5.18.3Revisiónyubicacióndemarcapasospermanenteconvencional Para la revisión de la bolsa del marcapasos o la reubicación del generador en una nueva bolsa, la CIE-9-MC utiliza el código 37.79 Revisión o reubicación de receptáculo de marcapasos. ­ La revisión del generador sin sustitución se codifica mediante 37.89 Revisión o eliminación de marcapasos cardíaco. ­ Si la reubicación es del electrodo y no hay sustitución se asigna el código 37.75 Revisión del cable [electrodo]. 5.18.4Marcapasospermanenteconresincronización Los marcapasos con resincronización se diferencian de los marcapasos convencionales en que tienen un tercer electrodo en el sistema venoso coronario, que permite monitorizar y estimular el ventrículo izquierdo, junto a los dos electrodos para la monitorización y estimulación de ventrículo y aurícula derechos existentes en los convencionales. Para la codificación de las diferentes circunstancias que pueden presentarse se podrán utilizar códigos del Capítulo 7 Operaciones sobre el aparato cardiovascular (35 39) ó del capítulo 1 Procedimientos e intervenciones (00). En el capítulo 1 encontramos los códigos de las siguientes técnicas: 00.50 Implantación de marcapasos de resincronización cardíaca sin mención de desfibrilador, sistema total [CRT-P], que incluye cualquier técnica necesaria para su funcionamiento, incluido la inserción de todos los electrodos. 00.52 Implantación o sustitución de electrodo dentro del sistema venoso coronario ventricular izquierdo, para el implante, cuando en el mismo acto quirúrgico no se coloca el marcapasos de resincronización, o la sustitución del tercer electrodo, el del sistema venoso coronario. 00.53 Implantación o sustitución de marcapasos de resincronización cardíaca sólo generador de pulso [CRT-P], para el implante, cuando en el mismo acto quirúrgico no se colocan electrodos, o la sustitución del marcapasos de resincronización. En el capítulo 7 se recogen el resto de técnicas con las pautas ya especificadas en apartados anteriores para los marcapasos convencionales, como son las referidas a los dos electrodos iguales a los del marcapasos convencional, la retirada del marcapasos de resincronización sin recambio, la reubicación o la revisión del reservorio. 5.18.5Otrosmarcapasos Diversos tipos de marcapasos se utilizan de forma temporal. En este caso, el generador es externo y sólo se inserta un electrodo, mediante catéter. Marcapasos intraoperatorio Marcapasos epicárdico Marcapasos temporal, de uso intrahospitalario Marcapasos transmiocárdico transitorio 97 TécnicoSuperiorSanitariodeDocumentaciónSanitaria Estos marcapasos se codifican con el código 37.78 Inserción de un sistema de marcapasos transvenoso temporal excepto cuando la inserción del marcapasos temporal es intraoperatoria o en el postoperatorio inmediato en cuyo caso, se utilizará el código 39.64 Marcapasos cardíaco intraoperatorio. Hay que señalar que en muchas cirugías cardíacas este procedimiento se incluye en la rutina de la operación y no es preciso asignar código. 5.18.6Ingresoparasustitucióndemarcapasos Los ingresos para sustitución de marcapasos, con o sin resincronización, tendrán diferente código según sean: Ingresos programados: No ha existido ninguna manifestación, se ha citado al paciente para sustitución pues se considera que ha acabado su vida útil, se ha producido el agotamiento del generador. Se asigna el código V53.31 Marcapasos cardíaco. Colocación y ajuste de otro dispositivo. Ingresos por disfunción del marcapasos: Se realiza la sustitución porque se han manifestado alteraciones en el funcionamiento del marcapasos. En este caso, se asigna 996.01 Por marcapasos cardíaco (electrodo). Complicaciones propias de ciertos procedimientos especificados y E878.1 Intervención quirúrgica con implantación de dispositivo interno arterial. Intervención quirúrgica y otros procedimientos quirúrgicos como causa de reacción anormal del paciente, o de complicación posterior, sin mención de accidente en el momento de realiza la intervención. 5.19Cateterismocardiaco Para asignar el código correctamente se debe conocer si se ha accedido a cavidad derecha, izquierda o a ambas: 37.21 Cateterismo cardíaco del lado derecho del corazón (incluye el no especificado) 37.22 Cateterismo cardíaco del lado izquierdo del corazón 37.23 Cateterismo combinado de los lados derecho e izquierdo del corazón Si para realizar ciertas técnicas se necesita realizar un cateterismo como vía de acceso, no se asignará código para este cateterismo y sólo se asignará el adecuado a la técnica. Así ocurre por ejemplo, en la biopsia endomiocárdica que se codificaría sólo con 37.25 Biopsia de corazón, o los estudios electrofisiológicos con 37.26 Estudio electrofisiológico invasivo por catéter. En otras circunstancias, la técnica se considera incluida en el propio cateterismo cardíaco. Así ocurre para la medición momentánea de presiones o de gasto cardíaco en las que sólo asignaremos los códigos de cateterismo cardíaco (37.21 – 37.23). Si la medición de presiones y de gasto cardíaco se realiza mediante monitorización continua, sí se asigna código específico mediante un código de 89.6X Monitorización circulatoria. Se debe diferenciar la monitorización continua de la monitorización hemodinámica intracardíaca. En este caso se asignan los códigos 00.56 Inserción o sustitución de sensor de presión implantable (electrodo) para monitorización hemodinámica intracardíaca al que se le debe asociar, si se realiza, el código 00.57 Implantación o sustitución de dispositivo subcutáneo para monitorización hemodinámica intracardíaca. 98 CodificacióndelSistemaCirculatorio 5.20Coronariografíayventriculografía 5.20.1Coronariografía La CIE-9-MC agrupa la técnica según el número de catéteres empleados: 88.55 Arteriografía coronaria con el empleo de un solo catéter 88.56 Arteriografía coronaria con el empleo de dos catéteres 88.57 Otras arteriografías coronarias y arteriografía coronaria no especificada Ante ausencia de información, la CIE-9-MC, indica que se utilice 88.57. La técnica más frecuentemente utilizada es la de dos catéteres, aunque no se debe asumir como técnica realizada sin recabar información en la historia clínica para determinar con exactitud el número de catéteres utilizados. Si la coronariografía se hace sobre derivaciones la asignación de código depende del tipo de derivación: ­ Derivación aortocoronaria. Se codifica igual que en coronarias nativas. ­ Derivaciones arteriales de mamaria interna se codificarán con el código apropiado a esa arteria derivada 88.44 Arteriografía de otros vasos intratorácicos. Si se realizó aortografía se añadirá el código 88.42 Aortografía. De la misma forma que se indicó en el cateterismo cardíaco, la medida de presión de la raíz aórtica, así como las mediciones intracoronarias intralesión, no requieren código adicional al de la coronariografía. Se deberán recoger tantas técnicas como sean necesarias. No existe relación entre el número de catéteres utilizados para la realización de la coronariografía y los usados para la cateterización cardíaca, siendo posible cualquier combinación. Todo ello a pesar de que se pueda generar una información aparentemente incongruente con lo comentado anteriormente. 5.20.2Ventriculografía La ventriculografía se codifica en función de la cavidad abordada mediante códigos también de la subcategoría 88.5X Angiocardiografía utilizando medio de contraste (rango 88.52 – 88.54). 5.21 Angioplastia coronaria transluminal percutánea (ACTP) y stentcoronario La correcta codificación de la ACTP requiere de codificación múltiple con la siguiente secuencia: La técnica propia para la ACTP que se recoge mediante 00.66 Angioplastia coronaria transluminal percutánea (ACTP) o aterectomía coronaria. El número de vasos reparados se recogen mediante 00.40 Procedimiento sobre un sólo vaso 00.41 Procedimiento sobre dos vasos 00.42 Procedimiento sobre tres vasos 00.43 Procedimiento sobre cuatro o más vasos 99 TécnicoSuperiorSanitariodeDocumentaciónSanitaria Si la intervención se realiza en una bifurcación vascular se utilizará 00.44 Procedimiento sobre bifurcación vascular. Esta condición determina que la lesión es de mayor complejidad y por ello debe especificarse. Se usa sólo una vez por episodio, independientemente del número de bifurcaciones reparadas. Si se trata con agente trombolítico tendrá diferente codificación en función de que sea administrada: ­ intracoronariamente 36.04 Infusión intracoronaria de trombolíticos o ­ por vía periférica mediante 99.10 Infusión o inyección de agente trombolítico o 99.20 Inyección o infusión de inhibidor plaquetario Durante la realización de la angioplastia pueden producirse mínimas lesiones en la íntima. Se deben considerar como parte de la propia técnica y no se codificarán. La correcta codificación de la inserción de un stent también requiere de codificación múltiple con la siguiente secuencia: La técnica misma se recoge mediante 36.06 Inserción de stent(s) de arteria coronaria no liberador de fármaco o 36.07 Inserción de stent(s) de arteria coronaria liberador de fármaco. No se consideran liberadores de fármacos aquellos stents recubiertos de heparina. El número de stents insertados se recoge mediante alguno de los siguientes códigos 00.45 Inserción de un stent vascular 00.46 Inserción de dos stents vasculares 00.47 Inserción de tres stents vasculares o 00.48 Inserción de cuatro o más stents vasculares El número de vasos se recoge mediante los mismos códigos reseñados para la ACTP. La actuación en una bifurcación vascular se recoge de igual forma que la señalada para la ACTP. La llamada ACTP fallida es aquella en la que, tras cateterizar el vaso, no se consigue atravesar la lesión y se asignaría sólo el código del cateterismo vascular realizado (coronariografía, etc.). Sin embargo, si se consigue atravesar la lesión y se llega a realizar la angioplastia, el hinchado del balón, pero no se consigue el objetivo de resolver la obstrucción, sí se codifica la ACTP como realizada. 100 CodificacióndelSistemaCirculatorio 5.22Derivacióncoronaria Se realiza fundamentalmente con las siguientes técnicas: Mediante bypass arteriocoronario La CIE-9-MC asigna código según el número de coronarias conectadas: 36.11 Derivación (aorto)coronaria de una arteria coronaria, 36.12 Derivación (aorto)coronaria de dos arterias coronarias, 36.13 Derivación (aorto)coronaria de tres arterias coronarias o 36.14 Derivación (aorto)coronaria de cuatro o más arterias coronarias Mediante la desconexión de un vaso La CIE-9-MC asigna código según la arteria usada: ­ una arteria mamaria interna, 36.15 Derivación simple de arteria mamaria interna-arteria coronaria. ­ dos arterias mamarias internas, 36.16 Derivación doble de arteria mamaria interna-arteria coronaria. ­ Arteria abdominal, 36.17 Derivación de arteria abdominal a arteria coronaria. Otros bypass arteriocoronarios 36.10 Derivación aortocoronaria para revascularización miocárdica, no especificada de otra manera 36.11 Derivación (aorto)coronaria de una arteria coronaria 36.12 Derivación (aorto)coronaria de dos arterias coronarias 36.13 Derivación (aorto)coronaria de tres arterias coronarias 36.14 Derivación (aorto)coronaria de cuatro o más arterias Para bypass arteriocoronarios con segmentos arteriales se asignan códigos propios. Así, en el Índice Alfabético de Procedimientos la entrada Anastomosis e Implante de arteria radial envía a 36.19 Otras derivaciones para revascularización miocárdica. Por tanto, los bypass realizados con segmentos arteriales, fundamentalmente de arteria radial, aunque también se pueden utilizar segmentos de arteria mamaria interna, etc., se codifican mediante dicho código. Si se realizase circulación extracorpórea, deberá ser recogida mediante 39.61 Circulación extracorpórea auxiliar para cirugía cardíaca abierta. Si se realiza tratamiento presurizado del injerto, se asignará 00.16 Tratamiento presurizado de injerto de derivación venoso [conducto] con sustancia medicamentosa. Este tratamiento reduce la hiperplasia de la íntima y el posible fallo del injerto venoso. Es un proceso que se realiza durante la intervención. 101 TécnicoSuperiorSanitariodeDocumentaciónSanitaria 5.23Procedimientossobreválvulascardíacas La intervención sobre patologías de las válvulas cardíacas se puede realizar mediante abordaje abierto o abordaje cerrado. 5.23.1Abordajecerrado La reparación con balón de la estenosis se codifica con el código 35.96 Valvuloplastia percutánea independientemente de la válvula sobre la que se actúe, sin que sea necesario codificar además, el cateterismo cardíaco. La implantación de válvula mediante cateterismo se codifica con un código de la categoría 35.2 Sustitución de válvula cardíaca más el adecuado para el cateterismo, 37.21 Cateterismo cardíaco del lado derecho del corazón, 37.22 Cateterismo cardíaco del lado izquierdo del corazón o 37.23 Cateterismo combinado de los lados derecho e izquierdo del corazón. 5.23.2Abordajeabierto Se puede reparar la válvula o sustituirla, bien por una prótesis valvular mecánica o bien con un injerto de tejido sea de origen humano o animal. Se codifica con un código de la subcategoría 35.2 Sustitución de válvula cardíaca. Se debe codificar además la circulación extracorpórea mediante 39.61 Circulación extracorpórea auxiliar para cirugía cardíaca abierta. 5.23.3Naturalezadeldispositivovalvular Los dispositivos valvulares pueden ser biológicos, injertos de tejidos (también denominados bioprótesis), o mecánicos (denominados prótesis mecánicas). Si se utilizan nombres comerciales debe indagarse la naturaleza de la prótesis para su correcta codificación. El que se sustituya una válvula nativa o una prótesis previamente implantada no afecta a la asignación del código para recoger la técnica. En la siguiente tabla se especifican los códigos adecuados para los diferentes tipos de implantes valvulares. 5.23.4Reparaciónvalvularporcirugíamínimamenteinvasiva La codificación sigue las mismas normas, para aquellos casos en que se especifique que el recambio valvular se realizó con cirugía mínimamente invasiva, que las especificadas para la cirugía con abordaje abierto, ya que la vía de abordaje es la misma y la diferencia es que la reparación o sustitución de válvulas cardíacas se realiza mediante incisiones más pequeñas. 102 CodificacióndelSistemaCirculatorio 5.23.5Reparaciónestructurasadyacentes En ocasiones se actúa, junto a la reparación valvular, sobre estructuras adyacentes a las válvulas cardíacas. Para codificar esta condición se debe asignar el código correspondiente de la subcategoría 35.3 Operaciones sobre estructuras adyacentes a las válvulas cardíacas. Si la intervención se realiza sobre los velos valvulares, sólo se asignará el código correspondiente de la subcategoría 35.1 Valvuloplastia cardíaca abierta sin sustitución valvular y no se asignará ninguno de la subcategoría 35.3 Operaciones sobre estructuras adyacentes a las válvulas cardíacas. Si la insuficiencia de la válvula aórtica se asocia a una dilatación (aneurisma) de la raíz de la aorta, se pueden realizar juntas las reparaciones de la válvula y del aneurisma mediante la sustitución de una porción de la raíz de la aorta por un tubo valvulado. En este caso, se codificará con el código adecuado para la sustitución de la válvula aórtica junto a 38.45 Resección de vaso con sustitución. Vasos torácicos. 5.24Ecocardiografía Ultrasonografía cardíaca de reposo. La ecocardiografía no invasiva de reposo se codifica con 88.72 Ultrasonografía diagnóstica del corazón, independientemente que sea transtorácica o transesofágica. Ultrasonografía de esfuerzo o estrés ­ Con ejercicio físico, realizado generalmente en un ergómetro de cinta o bicicleta. Esta prueba se codifica con 88.72 Ultrasonografía diagnóstica del corazón más el código que identifique el dispositivo utilizado en la ergometría: 89.41 Prueba de esfuerzo cardiovascular con empleo de cinta rodante, 89.42 Prueba de esfuerzo en dos fases de Masters o 89.43 Prueba de esfuerzo cardiovascular con empleo de ergómetro de bicicleta. ­ -Con sobrerrequerimiento del corazón por medio de un fármaco, generalmente dobutamina o dipiridamol. Esta prueba se codifica con 88.72 Ultrasonografía diagnóstica del corazón más el código 89.44 Otras pruebas de esfuerzo cardiovascular. Ultrasonografía cardíaca con contraste Se utiliza para valorar cortocircuitos y/o perfusión del corazón. Consiste en la inyección de un contraste por vía periférica y puede realizarse en cualquier tipo de los antes mencionados, aunque generalmente se aplica con los de estrés. En este caso, al administrarse el contraste por vía endovenosa periférica, se codifica sólo la ecografía. Ecografía intracoronaria (IntraVascular UltraSonography –IVUS–) Se codifica mediante el código 00.24 Imagen intravascular de vasos coronarios. Ecocardiografía intracardíaca (IntraCardiac Echocardiography –ICE–) Se asigna el código 37.28 Ecografía intracardíaca. 103 TécnicoSuperiorSanitariodeDocumentaciónSanitaria 5.25Mesabasculante(TILT‐TEST) No existe una entrada directa para los términos, debiéndose buscar en el Índice Alfabético como: Prueba, comprobación (de) (para) cardíaca (vascular) función NCOC 89.59 5.26Cirugíavascularperiférica 5.26.1Endarterectomía Si la técnica es abierta, arteriotomía y sutura posterior, generalmente con parche venoso o protésico, se codifica con la subcategoría 38.1 Endarterectomía, con 4º dígito [0-6, 8] según el vaso intervenido. Por la propia definición, se actúa sobre la íntima arterial, y los 4º dígitos 7 Venas abdominales y 9 Venas de miembros inferiores, no son aplicables a esta subcategoría. Si la técnica es percutánea se asignará 39.50 Angioplastia o aterectomía de otro(s) vaso(s) no coronario(s). Se añadirá, si procede, código para la inserción de stent o la inyección o infusión de agente trombolítico. No incluye las coronarias y los vasos de cabeza y cuello. En el caso de inserción de stents se deberá recoger el tipo utilizado mediante 00.55 Inserción de stent(s) liberador de fármacos de vaso periférico o 39.90 Inserción de stent(s) de vaso periférico no liberador de fármaco. En todos estos casos se deberán recoger mediante codificación múltiple, si procede, las siguientes condiciones: ­ El número de vasos reparados mediante 00.40 – 00.43 Procedimientos sobre vasos para 1, 2, 3 y 4 o más vasos respectivamente. ­ El número de stents se recoge mediante los códigos del rango 00.45 – 00.48 Inserción de stents. ­ Bifurcación vascular, mediante 00.44 Procedimiento sobre bifurcación vascular. Esta condición determina que la lesión es de mayor complejidad y por ello debe especificarse. Solo se asignará una vez se trate más de una bifurcación. 5.26.2Trombectomíaoembolectomíadevasosnocoronados La asignación de códigos para aquellos vasos diferentes a las coronarias vendrá determinada por las técnicas utilizadas. 5.26.2.1Trombectomíayembolectomía,sinendarterectomía Se codifica mediante un código de la subcategoría 38.0 Incisión de vaso con 4º dígito para la identificación del vaso. Estos 4º dígitos se utilizan tanto para arterias como para venas, excepto para abdomen y miembros inferiores para los que si se diferencia entre arterias y venas. En esta subcategoría se excluye la eliminación endovascular de obstrucción de vasos de cabeza y cuello. 104 CodificacióndelSistemaCirculatorio 5.26.2.2Trombectomíayembolectomíaconendarterectomíamediante incisión Se codifica con la subcategoría 38.1 Endarterectomía, con 4º dígito [0 - 6, 8]. La realización de estas técnicas vía endoscópica no está contemplada en la CIE-9-MC por lo que se asignarán los mismos códigos. 5.26.2.3Trombectomíayembolectomíaendovasculardevasosdecabezay cuello,sinendarterectomía Se asigna el código 39.74 Eliminación endovascular de obstrucción de vaso(s) de cabeza y cuello. 5.26.2.4Trombectomíayembolectomíaendovasculardevasosdecabezay cuello,conendarterectomía Se asigna 00.61 Angioplastia percutánea o aterectomía de vaso(s) precerebral(es) (extracraneales) o 00.62 Angioplastia percutánea o aterectomía de vaso(s) intracraneal(es). Excepto para 38.0 Incisión de vaso, en el resto de circunstancias, se deberá recoger una serie de técnicas que pueden realizarse junto a ellas como son: La inserción de stent, considerando la arteria reparada y el número de stents colocados: 00.63 Inserción percutánea de stent(s) de arteria carótida 00.64 Inserción percutánea de stent(s) de otra arteria precerebral (extracraneal) 00.65 Inserción percutánea de stent(s) vascular intracraneal 00.45 Inserción de un stent vascular 00.46 Inserción de dos stents vasculares 00.47 Inserción de tres stents vasculares 00.48 Inserción de cuatro o más stents vasculares El número de vasos reparados: 00.40 Procedimiento sobre un solo vaso 00.41 Procedimiento sobre dos vasos 00.42 Procedimiento sobre tres vasos 00.43 Procedimiento sobre cuatro o más vasos La realización de la técnica en un área de bifurcación: 00.44 Procedimiento sobre bifurcación vascular La inyección de agente trombolítico: 99.10 Inyección o infusión de agente trombolítico 105 TécnicoSuperiorSanitariodeDocumentaciónSanitaria 5.26.3Aneurismectomía La resolución de un aneurisma arterial se hace con diversas técnicas y abordajes que implican diferente codificación: Resección simple. Se asigna 38.6 Otra escisión de vaso, con 4º dígito según el vaso intervenido. Resección con anastomosis para mantener la continuidad del flujo. Se asigna 38.3 Resección de vaso con anastomosis, con 4º dígito según el vaso intervenido. Resección con sustitución mediante injerto venoso o prótesis. Se codifica con 38.4 Resección de vaso con sustitución, con 4º dígito según el vaso intervenido. Reparación de aneurisma mediante clampaje (39.51 Interrupción de aneurisma) o mediante otras técnicas (electrocoagulación, sutura, metilmetacrilato, etc.), código 39.52 Otra reparación de aneurisma. Reparación endovascular con stent o injerto. Se codifica con 39.7 Reparación endovascular de vaso, con 4º dígito según el vaso intervenido. En la Lista Tabular no se indica la necesidad de utilizar los códigos para determinar el número de vasos intervenidos en ninguno de los códigos arriba mencionados. 5.26.4Angioplastiaystentdevasosnocoronados 5.26.4.1Angioplastiapercutáneaystentsdevasosprecerebralesy cerebrales La CIE-9-MC divide las angioplastias en precerebrales, 00.61 Angioplastia percutánea o aterectomía de vaso (s) precerebral (es) (extracraneales), y cerebrales, 00.62 Angioplastia percutánea o aterectomía de vaso (s) intracraneal (es). Al igual que se describía en las coronarias, las angioplastias pueden ir acompañadas de la inserción de stent y para ello existen tres códigos, que en este caso, a diferencia de los stents coronarios, no distinguen entre liberadores o no de fármaco. Los códigos siguen un eje anatómico: 00.63 Inserción percutánea de stent(s) de arteria carótida 00.64 Inserción percutánea de stent(s) de otra arteria precerebral (extracraneal) 00.65 Inserción percutánea de stent(s) vascular intracraneal En ambas circunstancias, ACTP y stent se asignarán, según corresponda, los siguientes códigos: El número de vasos reparados se codifica con 00.40 Procedimiento sobre un sólo vaso, 00.41 Procedimiento sobre dos vasos, 00.42 Procedimiento sobre tres vasos o 00.43 Procedimiento sobre cuatro o más vasos. El número de stents insertados se codifica con 00.45 Inserción de un stent vascular, 00.46 Inserción de dos stents vasculares, 00.47 Inserción de tres stents vasculares o 00.48 Inserción de cuatro o más stents vasculares. 106 CodificacióndelSistemaCirculatorio Bifurcación vascular, se codifica con el código 00.44 Procedimiento sobre bifurcación vascular. Esta condición determina que la lesión es de mayor complejidad y por ello debe especificarse. Uso de agente trombolítico se codifica con 99.20 Inyección o infusión de inhibidor plaquetario o 99.10 Infusión o inyección de agente trombolítico. 5.26.4.2Angioplastiaspercutáneasystentsdeotrosvasos Mediante el código 39.50 Angioplastia o aterectomía de otro(s) vaso(s) no coronario(s) se recoge la angioplastia quirúrgica o percutánea de cualquier vaso excepto de vasos coronarios, precerebrales y cerebrales, comentados con anterioridad. También podrá ir acompañada de la inserción de stent. El stent para estos vasos se recoge mediante dos posibles códigos: 39.90 Inserción de stent(s) de vaso periférico no liberador de fármacos, aquí se incluye el recubierto de fármacos (que no es sinónimo de liberador). 00.55 Inserción de stent(s) liberador de fármacos de vaso periférico. En ambas circunstancias, angioplastia y stent, debe realizarse codificación múltiple de igual forma a la descrita en el punto anterior. 5.26.5Bypassperiférico Para la reparación de isquemias crónicas por procesos arterioescleróticos de vasos periféricos se indica el mismo tratamiento que para los vasos coronarios: se realiza un bypass que salte la obstrucción y lleve flujo sanguíneo a la zona posterior a la obstrucción. Se codificarán mediante códigos de la categoría 39 Otras operaciones sobre vasos. 107 BIBLIOGRAFÍA CodificacióndelSistemaCirculatorio Bibliografía ­ Servicio Andaluz de Salud. Boletín de codificación CIE•9•MC: 7. Enfermedades del Sistema Circulatorio.Edición2010. 96 p. ISBN: 978•84•692•6838•4. Disponible en: http://www.juntadeandalucia.es/servicioandaluzdesalud/publicaciones/listadodeter minado.asp?id p=354 ­ El cuerpo Humano. Aparato Circulatorio. Introducción. Disponible http://www.juntadeandalucia.es/averroes/~29701428/salud/circu.htm ­ Nueva Versión del Manual de Primeros Auxilios en Línea. Sistema Circulatorio. Docencia Nacional 2000. Disponible en: http://docencianacional.tripod.com/primeros_auxilios/anato5.htm ­ Profesor en Línea. Sistema o Aparato Circulatorio. http://www.profesorenlinea.cl/Ciencias/SistemaCirculatorio.htm ­ Forumclínic. Cardiopatía isquémica. Cateterismo cardíaco: Coronariografía. 26 Marzo 2007. Disponible en: http://www.forumclinic.org/enfermedades/cardiopatia isquemica/informacion/que es la cardiopatía isquemica/procedimientos diagnostico/cateterismo cardiaco coronariografia ­ •Socime. Sociedad de Cardiología Intervencionista de Mexico, A.C. ¿Qué es un cateterismo? 2001•2010. Disponible en: http://socime.com.mx/index.php?option=com_content&task=view&id=35&Itemid =58 ­ Wikipedia. La enciclopedia http://es.wikipedia.org/wiki/Wikipedia ­ Medline Plus. Información de salud para usted. Enciclopedia Médica. Disponible en: http://www.nlm.nih.gov/medlineplus/spanish/ ­ •Texas Heart Institute at St. Luke´s Episcapal Hospital. Centro de información cardiovascular. Miocarditis. Actualizada Julio 2010. Disponible en: http://www.texasheartinstitute.org/HIC/Topics_Esp/Cond/myocard_sp.cfm ­ Richard L. Drake, Wayne Vogl, Adam W. M. Mitchell.Gray. Anatomía para estudiantes. Elsevier España 2005. 1058p. 154•155p. ISBN 84•8174•832•3 ­ Clínica Dam. Clínica privada de Cardiología. Pericarditis. Actualizada 11 junio 2006. Disponible en: ­ http://www.clinicadam.com/salud/5/000182.html ­ J. Lucena. Médico forense. Jefe del Servicio de Patología Forense del IML de Sevilla. Anatomía patológica macroscópica del tórax. Tromboembolismo Pulmonar. 3611p. 3591•3592p. Disponible en: http://www.cej.justicia.es/pdf/publicaciones/medicos_forenses/MEDI07.pdf ­ I. Almansa, A. Munarriz; J. Martínez Basterra; M. Basurte; E. Uribecheverria, M. Azcarate. Servicio Navarro de salud Osasunbidea. Libro electrónico de Temas de Urgencia. Servicio de Cardiología. Taponamiento Cardíaco. Disponible en: http://www.cfnavarra.es/salud/PUBLICACIONES/Libro%20electronico%20de%20Te mas%20de% 20Urgencia/3.CARDIOVASCULARES/Taponamiento%20cardiaco.pdf libre. Disponible Disponible en: en: en: 111 TécnicoSuperiorSanitariodeDocumentaciónSanitaria ­ University of Maryland Medical Center. Estenosis Mitral. 2006. Disponible en: http://www.umm.edu/esp_ency/article/000175.htm ­ Portal Médico Cubano. Diccionario Médico. Insuficiencia Pulmonar. 2005•2010. Disponible en: http://www.medicoscubanos.com/diccionario_medico.aspx?q=insuficiencia%20pul monar ­ Insuficiencia Tricuspídea. 15 abril 2008. Disponible http://insuficienciatricuspidea.blogspot.com/2008_04_01_archive.html en: ­ vi.vu tu red de salud. http://vi.vu/es/topics/21294/fulltext en: ­ •Medicina Preventiva Santa Fe. Temas de salud. Síndrome de Pre•excitación. Actualizada 24 octubre 2010. Disponible en: http://www.medicinapreventiva.com.ve/articulos/s_preexcitacion.htm ­ Medicopedia. El diccionario médico interactivo de portales médicos.com. Enfermedad de Adams• Stokes. Actualizada 24 Septiembre 2010. Disponible en: ­ http://www.portalesmedicos.com/diccionario_medico/index.php/Enfermedad_de_A dams•Stokes ­ Canal Salud Mapfre. Enfermedades http://www.mapfre.com/salud/es/general/salud.shtml ­ Elmundosalud.com. Especial Corazón. Tipos de arritmias. Disponible http://www.elmundo.es/elmundosalud/especiales/corazon/cc2.html ­ Worldlingo. Archivo multi•idioma. Hemorragia Cerebral. Disponible en: ­ http://www.worldlingo.com/ma/enwiki/es/Cerebral_hemorrhage ­ G. Delgado, N. Aymerich, M. Herrera. Hemorragia Intracerebral. Servicio de Neurología. Hospital de Navarra. Pamplona. Volumen 23.Suplemento 3. Pág. 129•138. 2000. Disponible en: http://www.cfnavarra.es/salud/anales/textos/vol23/suple3/suple16.html ­ Andrew Wilner, MD. Health Encyclopedia. Butler Hospital Providence, RI. Enfermedad de Binswagen. Actualizado febrero 2006. Disponible en: http://www.butler.org/body.cfm?id=125&chunkiid=104022 ­ Dra. Aida Lago, Dr. Alejandro Ponz y Dra. Raquel Chamorro. Hemorragia Intraventricular y Hemorragia Intraparenquimatosa. Tipos de ictus y mecanismos de producción. Capítulo 4. 7p. Disponible en: http://svneurologia.org/libro%20ictus%20capitulos/cap4.pdf ­ Salud y Medicinas. Ascitis, acumulación excesiva de líquido en el abdomen. Disponible en: http://www.saludymedicinas.com.mx/nota.asp?id=1489 ­ Patologías. Síndromes trombóticos. Síndrome de May•Thurner. Disponible en: http://www.iqb.es/cardio/trombosis/patologia/sd016.htm ­ Medciclopecia. Diccionario ilustrado de términos médicos. Caput Medusae. Disponible en: http://www.iqb.es/diccio/c/ca3.htm 112 Insuficiencia Translation Aórtica. Disponible por Localization aparatos. en: Globalization. CodificacióndelSistemaCirculatorio ­ Worldlingo. Archivo multi•idioma. Translation Localization Globalization. Varices gástricas. 2010. Disponible en: http://www.worldlingo.com/ma/enwiki/es/Gastric_varices ­ B. De las Heras García, AM. Jiménez Gordo, E. Casado Saenz P. Zamora Auñón, M. Cantalejo Moreira, M. González Barón. Anales de Medicina Interna. Síndrome de la vena cava superior. ­ V.18 n.7 Madrid julio 2001. Disponible en: http://scielo.isciii.es/scielo.php?pid=s0212•71992001000700006&script=sci_arttext 113 CUESTIONARIO Codificación del Sistema Circulatorio Cuestionario 1. Paciente con afasia por ACV el pasado año que ingresa por embolia de la cerebral media con infarto apareciéndole una hemiparesia que persiste al alta. Cuál es el DP: a. 434.11 b. 342.90 c. El diagnóstico principal no es del sistema circulatorio. 2. Endocarditis infecciosa aórtica por fiebre Q. Cuál es el DP: a. 421.1 b. 083.0 c. 083.1 3. Paciente que ingresa con IAM no transmural (también llamado no Q). Cuál es el DP: a. 410.7 b. 410.9 c. Igual que por fiebre Q. 4. Paciente que ingresa por Insuficiencia Cardiaca Congestiva debida a hipertensión. Cuál es el DS: a. 402.91 b. 424.1 c. 428.0 5. Paciente que ingresa por Insuficiencia Cardiaca izquierda e hipertensión. Cuál es el DP: a. 428.1 b. 401.9 c. 428.0 6. Paciente que ingresa por Insuficiencia Cardiaca Congestiva debida a hipertensión e Insuficiencia Renal Crónica (estadio V). Cuál es el DP: a. 585.5 b. 428.0 c. 404.93 117 Técnico Superior Sanitario de Documentación Sanitaria 7. Paciente que ingresa por Arterosclerosis de aorta con hipertensión esencial benigna. Cuál sería su D.P y D.S a. D.P440.0 y D.S 401.1 b. D.P440.0 y D.S 428.0 c. Ninguna de las anteriores. 8. D.P 434.11 a. Paciente con IAM b. Paciente con Infarto cerebral embólico. c. Los códigos 434 se refieren a oclusión de arterias cardiacas. 9. Paciente con Infarto cerebral embólico y disfasia presente al alta. El paciente sufrió un embolismo cerebral hace un año, presentando disfagia residual. a. D.P 434.11. D.S 784.5. D.S 438.82 b. D.P 434.11. D.S 438.82 c. D.S 438.82 10. Paciente que ingresa por Infarto de miocardio con elevación de la ST de la pared inferolateral. a. 410.9X b. 410.81 c. 410.21 11. Paciente que ingresa con insuficiencia aórtica y estenosis mitral. a. 394.1 b. 396.1 c. 434.1 12. Paciente hipertenso con Insuficiencia renal crónica en fase terminal debido a diabetes. En tratamiento de diálisis. Con D.P 250.40, cuáles serían sus D.S: a. D.S 403.91. D.S 585.6. D.S V45.11 b. D.S V45.11 c. D.S. 585.6 13. Paciente que ingresa por agudización de Insuficiencia cardiaca diastólica crónica causada por hipertensión arterial. IRC en diálisis. Cuál es el D.P: a. D.P 414.01 b. D.P 403.00 c. D.P 404.93 14. Paciente que ingresa por IAM inferior. Durante su hospitalización presenta además un IAM inferolateral. Cuál sería su D.P y D.S: a. D.P 410.21. D.S 410.41 b. D.P 410.41. D.S 410.21 c. Ninguno de los anteriores. 15. Paciente con gonartrosis que presentó IAM hace cinco meses. Cuál es su D.S a. 410 b. 412 c. 410.1 118 Codificación del Sistema Circulatorio 16. Paciente que ingresa por Arterosclerosis cerebrovascular con hemorragia subaracnoidea por aneurisma saculado roto. Que D.P tendría: a. 437.0 b. 430 c. 715.36 17. Paciente que ingresa con ICC, con una cardiomiopatía dilatada. Cuál es su D.S a. 428.0 b. 425 c. 425.4 18. Paciente que ingresa por angiopatía diabética periférica. Cuál es su D.S: a. 250.70 b. 440 c. 443.81 19. Paciente que ingresa con dolor en reposo en las extremidades y claudicación intermitente. Al alta se diagnostica de arteriosclerosis vasos periféricos. D.P seria: a. 443.22 b. 440.22 c. 413.22 20. Paciente que ingresa para recambio de marcapasos desplazado de cámara única con respuesta de frecuencia. El D.P es: a. 996.01 b. 426.10 c. 396.10 21. Paciente que ingresa con ICC con historia de insuficiencia crónica de la válvula mitral y de la válvula aórtica. Su D.P y D.S sería: a. D.P 398.91. D.S 396.3 b. D.P 396.3. D.S 398.91 c. Ninguna de las anteriores. 22. Paciente que ingresa programado para implante de marcapasos definitivo por Bloqueo aurículo-ventricular. D.P: a. 426.14 b. 416.10 c. 426.10 23. Paciente que ingresa de forma programada para recambio de marcapasos por agotamiento de la batería. Recambio del generador del marcapasos por uno DR403 PET720226S. El P.P es: a. 37.87 b. V53.31 c. 37.70 24. Paciente que ingresa por fístula cutánea del marcapasos. El D.P: a. 996.61 b. 686.9 c. E878.1 119 Técnico Superior Sanitario de Documentación Sanitaria 25. Paciente con enfermedad renal en estadio final que desarrolla sepsis por infección del catéter venoso para diálisis debida a gram negativo. Señala la correcta: a. D.P 038.40 b. D.S 996.62 c. D.P 996.62 26. Paciente con aterosclerosis de las extremidades con claudicación intermitente: a. D.P 426.52 b. D.S 440.21 c. D.S 411.1 27. Paciente que ingresa para recambio del generador del DAI. Señala el P.P: a. V53.32 b. 37.98 c. V53 28. Paciente que ingresa con fibrilación auricular crónica en tratamiento con anticoagulantes orales. Señala el D.P correcto: a. 427.31 b. V58.61 c. 420 29. Paciente que ingresa con insuficiencia de la válvula aórtica. Se le realiza valvuloplastia y circulación extracorpórea. Señala P.P: a. 35.22 y 39.61 b. 424.1 c. 424.1, 35.22 y 39.61 30. Paciente al que se le realiza una angioplastia o aterectomía de vasos no coronarios a. 33.31 b. 747.21 y 39.31 c. 39.50 120