Sí. - FEP Blue Cross Blue Shield Federal Employees Program
Anuncio

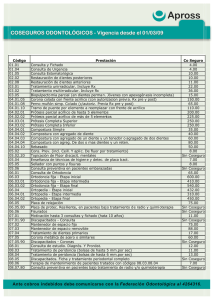
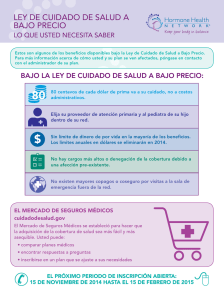
Plan de Servicio para los Beneficios de BlueCross®y BlueShield®: Opción estándar Duración de la póliza: 01/01/2016 – 12/31/2016 Resumen de beneficios y cobertura Duración de la póliza: Únicamente miembro, miembro y alguien de su elección o miembro y familia | Tipo de plan: PPO Este es solo un resumen. Lea el folleto RI 71-005 del plan de Beneficios Médicos para Empleados Federales (FEHB) que contiene los términos completos de este plan. Todos los beneficios están sujetos a las definiciones, limitaciones y exclusiones establecidos en el folleto del plan de FEHB. Los beneficios pueden variar si usted tiene otra cobertura como Medicare. Puede obtener el folleto del plan de FEHB en www.fepblue.org/brochure o llamando al 1-800-411-BLUE. Preguntas importantes Respuestas ¿Por qué es importante? ¿Qué es el deducible general? $ 350/por miembro solamente $ 700/ por miembro y alguien de su elección $ 700/por miembro y por familia Usted debe pagar todos los costos hasta el monto del deducible antes de que el plan comience a pagar por ciertos servicios cubiertos que utilice. Los montos de copago y coseguro no se tendrán en cuenta para su deducible, que generalmente comienza el 1 de enero. Cuando un servicio o un insumo cubierto está sujeto a un deducible, solamente se tendrá en cuenta para el deducible la asignación del plan para ese servicio o insumo. Consulte el cuadro de la página 2 para averiguar cuánto debe pagar usted por los servicios cubiertos después de haber pagado el deducible y cuáles servicios están sujetos al deducible. ¿Hay otros deducibles para servicios específicos? No Usted no tiene que pagar deducibles para servicios específicos, pero debe consultar el cuadro que comienza en la página 2 para obtener los precios de otros servicios cubiertos por el plan. ¿Hay un límite para los gastos de mi bolsillo? Sí. $5,000 (PPO) o $7,000 (PPO/Non-PPO)/cobertura por miembro solamente $10,000 (PPO) o $14,000 (PPO/Non-PPO)/cobertura por miembro y alguien de su elección $10,000 (PPO) o $14,000 (PPO/Non-PPO)/cobertura por miembo y por familia El límite para los gastos del bolsillo, o máximo en situación catastrófica, es la cantidad máxima que usted podría pagar durante el año por la parte que le corresponde de los costos de los servicios cubiertos. Este límite le permite planificar sus gastos médicos. ¿Cuáles son las expensas que no cuentan para el límite de gastos del bolsillo? Revise la Sección 4 del folleto RI 71-005. Si bien usted paga estos costos, los mismos no se tendrán en cuenta para el límite de gastos del bolsillo. ¿Hay un límite anual general para lo que paga el plan? No. El cuadro que comienza en la página 2 describe los límites de cobertura del plan para servicios específicos, como los límites al número de visitas médicas. Preguntas: Llame al número de teléfono al dorso de su tarjeta de identificación o visite www.fepblue.org/contact para encontrar el número de teléfono de su compañía local Blue Cross and Blue Shield. Si no entiende alguno de los términos subrayados usados en este formulario, consulte el Glosario. 1 de 9 Consulte el Glosario en www.fepblue.org/sbc o llame al 1-800-411-BLUE y pida una copia. ¿Tiene este plan una red de proveedores? Sí. Hay una lista de proveedores preferidos disponible en fepblue.org/provider. Si usted se atiende con médicos y proveedores de la red, el plan pagará muchos o todos los servicios cubiertos. Tenga en cuenta que su médico u hospital de la red podría usar algún proveedor que no pertenezca a la red para algunos servicios. [Usamos los términos preferido o participante para los proveedores dentro de nuestra red]. Consulte el cuadro que comienza en la página 2 para averiguar cómo le paga este plan a sus distintos tipos de proveedores. ¿Necesito un referido para ver un especialista? No. Usted puede consultar a cualquier especialista y no necesita un permiso del plan. ¿Hay algún servicio(s) que el plan no cubra? Sí. Algunos servicios que este plan no cubre se mencionan en la página 5. Para más información sobre los servicios excluidos, consulte el folleto de FEHB del plan. Copago es una cantidad fija (por ejemplo $15) que usted paga por los servicios médicos cubiertos, generalmente al momento de recibirlos. Coseguro es la parte que le corresponde pagar a usted por un servicio cubierto, que es un porcentaje de la cantidad aprobada para dicho servicio. Por ejemplo, si la cantidad aprobada por el plan para pasar la noche en el hospital es $1,000, su coseguro será el 20% de esa cantidad, o sea $200. Esta cantidad puede cambiar si usted aún no ha pagado el deducible. El pago del plan por los servicios cubiertos está basado en la cantidad aprobada. Si un proveedor fuera de la red le cobra más de la cantidad aprobada, tal vez usted tenga que pagar la diferencia. Por ejemplo, si en un hospital que no pertenece a la red le cobran por pasar la noche internado $1,500 y la cantidad aprobada es $1,000, usted tal vez tenga que pagar la diferencia de $500 (conocida como saldo de facturación). Este plan puede animarlo a que use proveedores participantes cobrándole deducibles, copagos y coseguros más bajos. Eventos médicos comunes Si se atiende en la clínica o consultorio del proveedor médico Los servicios que podría necesitar Consulta con su médico principal para tratar una condición o herida Consulta con un especialista Consulta con otro proveedor de la salud Sus costos si usted usa proveedores participantes Sus costos si usted usa proveedores no Limitaciones y excepciones participantes (además puede ser que se le facture el saldo) $25 por visita 35% de coseguro Ninguna $35 por visita 35% de coseguro Quiroprácticos: $25 por visita Acupuntura: 15% de coseguro 35% de coseguro Ninguna Tratamiento de manipulación: Cubre un total combinado de 12 visitas por miembro por año calendario. Acupuntura: Cubre hasta 24 visitas por año calendario. 2 de 9 Eventos médicos comunes Los servicios que podría necesitar Sus costos si usted usa proveedores participantes Servicios preventivos/evaluaciones/ Sin cargo vacunas Exámenes de diagnóstico 15% de coseguro Si tiene que hacerse (radiografías, análisis de sangre) un examen Imágenes (exploraciones 15% de coseguro CT/PET, MRI) Venta minorista: 20% Nivel 1: Medicamentos de coseguro genéricos Servicio por correo: $15 por receta Venta minorista: 30% Nivel 2: Medicamentos de de coseguro marca preferidos Servicio por correo: $80 por receta Venta minorista: 45% Si necesita un Nivel 3: Medicamentos de de coseguro medicamento para marca no preferidos Servicio por correo: tratar su enfermedad $105 por receta o afección Venta minorista: 30% Para más información de coseguro sobre la cobertura de Farmacia especializada: Nivel 4: Medicamentos medicamentos $35 por receta especiales preferidos recetados visite (suministro de 30 días); fepblue.org/pharmacy. $95 por receta (suministro de 90 días) Venta minorista: 30% de coseguro Farmacia especializada: Nivel 5: Medicamentos $55 por receta especiales no preferidos (suministro de 30 días); $155 por receta (suministro de 90 días) Sus costos si usted usa proveedores no Limitaciones y excepciones participantes (además puede ser que se le facture el saldo) 35% de coseguro Limitado a uno por año para cada servicio cubierto 35% de coseguro Ninguna 35% de coseguro Ninguna 45% de coseguro 45% de coseguro Venta minorista: Cubre un suministro de hasta 90 días Servicio por correo: Cubre un suministro de 22 a 90 días Determinados medicamentos recetados necesitan aprobación previa. 45% de coseguro 45% de coseguro Venta minorista: los medicamentos especiales del Nivel 4 y 5 están limitados a un suministro de 30 días; se permite solo un surtido. Farmacia especializada: Se puede obtener un suministro de 90 días únicamente después del tercer surtido 45% de coseguro Determinados medicamentos recetados necesitan autorización previa. 3 de 9 Eventos médicos comunes Si le hacen una cirugía ambulatoria Si necesita atención inmediata Si lo admiten al hospital Si tiene problemas psiquiátricos, de conducta o de abuso de sustancias Los servicios que podría necesitar Arancel del centro (por ejemplo, clínica de cirugía ambulatoria) Tarifa del médico/cirujano Servicios de la sala de emergencias Traslado médico de emergencia Cuidado urgente Arancel del hospital (habitación) Tarifa del médico/cirujano 15% de coseguro Sus costos si usted usa proveedores no Limitaciones y excepciones participantes (además puede ser que se le facture el saldo) 35% de coseguro para centros de salud miembros y Debe obtener aprobación anticipada para determinados servicios quirúrgicos. no miembros 35% de coseguro 15% de coseguro 15% de coseguro Limitado a emergencias médicas $100 por día $100 por día Ambulancia aérea o marítima: $150 por día $30 por visita 35% de coseguro $450 por admisión y 35% de coseguro 35% de coseguro Ninguna 35% de coseguro Ninguna 35% de coseguro por visitas profesionales; 35% de coseguro por atención en un centro Se necesita precertificación de estadías del paciente hospitalizado 35% de coseguro Ninguna 35% de coseguro por visitas profesionales; 35% de coseguro por atención en un centro Se necesita precertificación de estadías del paciente hospitalizado Sus costos si usted usa proveedores participantes 15% de coseguro $350 por admisión 15% de coseguro $25 por visita para servicios profesionales Servicios ambulatorios de salud y 15% de coseguro mental y de la conducta para los demás servicios ambulatorios Sin cargo por visitas Servicios de salud mental y de profesionales; $350 por la conducta para pacientes admisión y atención en internados un centro $25 por visita para Servicios para el abuso de servicios profesionales sustancias para pacientes y 15% de coseguro ambulatorios para los demás servicios ambulatorios Sin cargo por visitas Servicios para el abuso de profesionales; $350 por sustancias para pacientes admisión y atención en internados un centro Se requiere precertificación 4 de 9 Eventos médicos comunes Si está embarazada Los servicios que podría necesitar Cuidados prenatales y post parto Parto y todos los servicios de internación Cuidado de la salud en el hogar Sin cargo Sus costos si usted usa proveedores no Limitaciones y excepciones participantes (además puede ser que se le facture el saldo) La terapia tocolítica en el hogar no está 35% de coseguro cubierta Sin cargo 35% de coseguro Ninguna 15% de coseguro Rehabilitación del paciente cardíaco ambulatorio: 15% de coseguro Terapia ocupacional, cognitiva y del lenguaje y fisioterapia: $25 por visita para el proveedor de atención primaria, $35 por visita (al especialista) Terapia ocupacional, del lenguaje y fisioterapia: $25 por visita para el proveedor de atención primaria, $35 por visita (al especialista) 35% de coseguro Cubre hasta 50 visitas por año calendario 35% de coseguro Los beneficios de terapia ocupacional, del lenguaje y la fisioterapia se limitan a un máximo de 75 visitas combinadas por miembro, por año calendario, siempre que sean médicamente necesarias y que las terapias estén mejorando la funcionalidad 35% de coseguro Los beneficios de terapia ocupacional, del lenguaje y la fisioterapia se limitan a un máximo de 75 visitas combinadas por miembro, por año calendario, siempre que sean médicamente necesarias y que las terapias estén mejorando la funcionalidad Cuidado de enfermería especializado Sin cobertura Sin cobertura Ninguna Equipo médico duradero 15% de coseguro 35% de coseguro Ninguna Servicios de rehabilitación Si necesita servicios de recuperación u otras necesidades especiales Servicios de recuperación de las habilidades (continúa en la página siguiente) Sus costos si usted usa proveedores participantes 5 de 9 Eventos médicos comunes Si necesita servicios de recuperación u otras necesidades especiales Los servicios que podría necesitar Cuidado de hospicio (continuación) Examen de la vista Si su hijo necesita servicios dentales o de la vista Sus costos si usted usa proveedores no participantes (además puede ser que se le facture el saldo) Cuidados de hospicio Cuidados de hospicio residenciales tradicionales: residenciales Sin cargo tradicionales: Sin cargo Cuidados de hospicio Cuidados de hospicio residenciales continuos: $450 residenciales continuos: por episodio $350 por episodio Paciente internado en Paciente internado en hospicio: $450 por admisión hospicio: Sin cargo más 35% de coseguro $25 por visita para el proveedor de atención primaria (PCP); $35 35% de coseguro por visita (al especialista) Sus costos si usted usa proveedores participantes Limitaciones y excepciones Se necesita aprobación anticipada del plan local para todos los servicios de hospicio. Las prestaciones se brindan hasta 30 días consecutivos en un centro habilitado como centro para pacientes de hospicio. Cobertura limitada a exámenes relativos al tratamiento de una afección médica específica Anteojos 15% de coseguro 35% de coseguro Limitado a un par de anteojos por incidente recetado para determinadas afecciones médicas Consulta dental Hasta la edad de 13 años: La diferencia entre $12 y el Cargo Máximo Permitido (MAC) A partir de los 13 años: La diferencia entre $8 y el MAC Todos los cargos que superen el monto programado de la tarifa Limitado a dos por persona por año calendario Servicios excluidos y otros servicios cubiertos: Los servicios que su plan NO cubre. (Esta es una lista parcial. Consulte el folleto de FEHB del plan para obtener más información sobre otros servicios excluidos.) Cirugía estética Tratamiento de infertilidad Atención a largo plazo Servicios de enfermería privada Atención de la vista de rutina Cuidado de los pies de rutina Cuidado de enfermería especializado Programas de pérdida de peso — continúa en la página siguiente — 6 de 9 Otros servicios cubiertos. (Esta es una lista parcial. Consulte el folleto de FEHB del plan para ver otros servicios cubiertos y sus precios.) Acupuntura Cirugía bariátrica Cuidado quiropráctico Atención dental Audífonos Atención que no sea de emergencia durante viajes fuera de los Estados Unidos. Consulte www.fepblue.org/overseas Su derecho para continuar con la cobertura: Si pierde la cobertura bajo el plan, entonces, dependiendo de las circunstancias, usted puede ser elegible para una extensión gratuita de la cobertura de 31 días y recibir continuación de cobertura temporal (TCC). Sus derechos de TCC serán limitados en cuanto a su duración y requerirán que usted pague una prima, que puede ser significativamente mayor que la prima que paga mientras está cubierto por el plan. También pueden regir otras limitaciones en sus derechos para continuar su cobertura. Para recibir más información sobre sus derechos de continuar con la cobertura, consulte el folleto del plan de FEHB, contacte a su oficina de RH/sistema de retiro, contacte con su compañía local de BCBS al número telefónico que aparece al dorso de su tarjeta de identificación o visite www.opm.gov/insure/health. Su derecho a presentar una apelación: Si no está conforme con una denegación de cobertura de su plan en relación a reclamos en virtud del plan, puede presentar una apelación. Para recibir más información sobre su derecho a presentar una apelación consulte la Sección 3, “Cómo recibe atención,” y la Sección 8 “El proceso de reclamaciones en disputa”, del folleto FEHB de su plan. Si necesita ayuda, puede ponerse en contacto con su plan local llamando al número que aparece al dorso de su tarjeta de identificación. ¿Esta cobertura proporciona cobertura esencial mínima? La Ley de Atención Accesible requiere que la mayoría de las personas tenga cobertura de atención médica que califique como "cobertura esencial mínima". La cobertura de este plan califica como cobertura esencial mínima. ¿Esta cobertura alcanza el estándar de valor mínimo? La Ley de Atención Accesible establece un estándar de valor mínimo para los beneficios de un plan médico. El estándar de valor mínimo es del 60% (valor actuarial). La cobertura médica de este plan alcanza el estándar de valor mínimo para los beneficios que proporciona. Servicios de acceso al idioma: [Spanish (Español): Para obtener asistencia en Español, llame al numero de teléfono para Servicio al Cliente localizado atrás de su tarjeta de identificación.] [Tagalog (Tagalog): Kung kailangan ninyo ng tulong sa Tagalog pakitawagan ang numero ng telepono ng Serbisyo sa Kostumer na nakasulat sa likod ng inyong Identification Card.] [Chinese (中文): 如果您需要華語援助, 請致電給會員證背面的客戶服務電話號碼.] [Navajo (Dine): Diné k’ehjí yá’áti’ bee shíká’adoowoł nohsingo naaltsoos nihaa halne’go nidaahtinígíí bine’déé’ Customer Service bibéésh bee hane’é biká’ígíí bich’i’ dahodoołnih.] ––––––––––––––––––––Para ejemplos sobre cómo este plan paga por los servicios en una situación médica específica consulte la página siguiente.–––––––––––– 7 de 9 Sobre los ejemplos de cobertura: Estos ejemplos le muestran cómo cubriría el plan los servicios en situaciones distintas. Úselos para tener una idea general de cuánta cobertura económica podría obtener el paciente del ejemplo de los distintos planes. Esta no es una herramienta de cálculo de costos No use estos ejemplos para calcular los costos reales de su plan. Los servicios médicos que usted reciba y los precios pueden ser distintos a los mencionados en los ejemplos. Para información importante sobre estos ejemplos, consulte la página siguiente. Nacimiento Control de la diabetes tipo 2 (parto normal) (control rutinario de una afección bien controlada) El proveedor cobra: $7,540 El plan paga $7,390 Usted paga $150 El proveedor cobra: $5,400 El plan paga $4,000 Usted paga $1,400 Ejemplos de los costos: El costo del hospital (madre) Atención de rutina del obstetra El costo del hospital (bebé) Anestesia Análisis de laboratorio Medicamentos Radiografías Vacunas y otros servicios preventivos Total Ejemplos de los costos: Medicamentos Equipo médico e insumos Visitas al consultorio y procedimientos médicos Educación sobre el cuidado Análisis de laboratorio Vacunas y otros servicios preventivos Total $5,400 El paciente paga: Deducibles Copagos Coseguro Límites o exclusiones Total $350 $250 $720 $80 $1,400 El paciente paga: Deducibles Copagos Coseguro Límites o exclusiones Total $2,700 $2,100 $900 $900 $500 $200 $200 $40 $7,540 $0 $0 $0 $150 $150 $2,900 $1,300 $700 $300 $100 $100 8 de 9 Plan de Servicio para los Beneficios de BlueCross®y BlueShield®: Opción estándar Duración de la póliza: 01/01/2016 – 12/31/2016 Resumen de beneficios y cobertura Duración de la póliza: Únicamente miembro, miembro y alguien de su elección o miembro y familia | Tipo de plan: PPO Preguntas y respuestas sobre los ejemplos de cobertura mencionados: ¿Qué conceptos se presuponen de estos ejemplos? Los costos no incluyen las primas. Los ejemplos de costos están basados en los promedios nacionales provenientes del Departamento de Salud y Servicios Humanos de los EE. UU. y que no son específicos para una zona geográfica o un plan. La afección del paciente no es una condición excluida ni preexistente. Todos los servicios y tratamientos empezaron y terminaron en el mismo período de cobertura. No hay otros gastos médicos para ningún miembro cubierto por este plan. Los gastos del bolsillo están basados solamente en el tratamiento del problema mencionado en el ejemplo. El paciente recibió todos los servicios de proveedores de la red del plan. Si el paciente hubiese recibido los servicios de proveedores fuera de la red, los costos hubieran sido más altos. ¿Qué muestra el ejemplo? En cada ejemplo usted verá cómo suman los deducibles, copagos y coseguro. También le ayudan a ver cuáles son los gastos que tendría que pagar usted porque no están cubiertos o porque el pago es limitado. ¿Contempla el ejemplo mis propias necesidades? No. Los tratamientos que mencionamos son solo ejemplos. El tratamiento que usted podría recibir para esta condición tal vez sea distinto, según cuál sea el consejo de su médico, su edad, la gravedad de su caso y otros factores. ¿Puede el ejemplo predecir mis gastos futuros? No. Los ejemplos de cobertura no son herramientas de cálculo de costos. Usted no puede usar el ejemplo para estimar el costo del cuidado de su condición. El ejemplo es únicamente para fines comparativos. Sus costos reales diferirán dependiendo de los servicios que reciba, del precio del proveedor y del reembolso que autorice el plan. ¿Puedo usar los ejemplos para comparar los planes? Sí. Cuando usted se fija en el Resumen de beneficios y cobertura de otros planes, encontrará los mismos ejemplos de cobertura. Cuando compare los planes, fíjese en el casillero titulado “Usted paga” de cada ejemplo. Cuanto más bajo el número, mayor será la cobertura ofrecida por el plan. ¿Debo tener en cuenta otros costos al comparar los planes? Sí. Un gasto importante es lo que paga de prima. Por lo general, cuanto más baja sea la prima mayores serán los gastos de su bolsillo, como los copagos, deducibles y coseguro. También debe tener en cuenta las contribuciones a cuentas tales como las Cuentas de Ahorros Médicos (HSA), Acuerdos de Gastos Flexibles (FSA) o las Cuentas de Reembolsos Médicos (HRA) que le ayudan con los gastos del bolsillo. Preguntas: Llame al número de teléfono al dorso de su tarjeta de identificación o visite www.fepblue.org/contact para encontrar el número de teléfono de su compañía local Blue Cross and Blue Shield. Si no entiende alguno de los términos subrayados usados en este formulario, consulte el Glosario. Consulte el Glosario en www.fepblue.org/sbc o llame al 1-800-411-BLUE y pida una copia. 9 de 9