48E442B6.tmp - Universidad de La Frontera
Anuncio

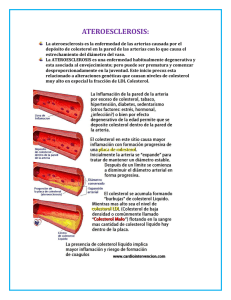
Enfermedades de los vasos sanguíneos 1 ARTERIOESCLEROSIS Arterioesclerosis: es el endurecimiento de las arterias (Lopstein 1833) y engloba a 3 cuadros anátomo-patológicos: A) Ateroesclerosis. B) Arterioesclerosis de Mönckeberg. C) Arterioloesclerosis A) ATEROESCLEROSIS: término usado por primera vez por Marchant (1904), pese a que patólogos como Rokitansky (1821), Virchow (1850), ya habían descrito la participación de lípidos en la formación de las lesiones arteriales. En la actualidad se considera como una enfermedad de la íntima de las arterias elásticas y musculares de mediano tamaño caracterizada por la presencia de ateromas. Es un proceso localizado, frecuentemente confluente y extenso. Ateroma: es una lesión consistente en una placa fibrolipídica, focal, elevada en la íntima con un centro lipídico (principalmente de colesterol) y rodeado por una proliferación de células musculares lisas y fibras colágenas. Las manifestaciones de la ateroesclerosis están relacionadas con el estrechamiento progresivo de la luz arterial, o bien por la debilidad de la pared de la arteria. Epidemiología: el 37% de las muertes en países civilizados es debido a causas cardiovasculares y atribuidas en forma indirecta a la presencia de Ateroesclerosis. Existe una mayor frecuencia en hombres de 5a a 7a. década de la vida. En sujetos jóvenes muertos en la guerra de Corea con un promedio de 22 años, en el 10% de estos se encontró placas ateroescleróticas en las coronarias. En infartos al miocardio entre 41 y 62 años el 98% tienen lesiones ateroescleróticas importantes de las coronarias. Existen marcadas diferencias raciales y geográficas y así se han definido desde el punto de vista epidemiológicos diferentes factores de riesgo dentro de los cuales se incluyen: 1) Edad: en un comienzo se consideró a la ateroesclerosis como una enfermedad degenerativa propia del envejecimiento, posteriormente se ha demostrado que si bien es más frecuente en los sujetos ancianos estas lesiones pueden observarse en sujetos más jóvenes, incluso en niños, que presenten otros factores de riesgo. 2) Sexo: se sabe que la ateroesclerosis es más frecuente en el hombre. Así en la mujer premenopáusica la presencia de ateroesclerosis es infrecuente o es leve, y se ha asociado a un factor protector de los estrógenos y además a la presencia de una alta concentración de HDL (Lipoproteína de alta densidad). 3) Factores Genéticos: Algunas familias muestran una mayor tendencia a presentar ateroesclerosis coronaria e infarto del miocardio a temprana edad. Esta predisposición familiar Unidad de Anatomía Patológica - Universidad de la Frontera - Temuco 2 estaría relacionada a una acumulación de otros factores de riesgo, tales como hiperlipidemia (genética o por hábito dietético), hipertensión y diabetes. 4) Factores Raciales: la ateroesclerosis es más frecuente en pacientes de raza blanca comparados con aquellos de raza negra. 5) Hiperlipoproteinemias: existe una correlación acentuada entre el grado de concentración de las lipoproteinas plasmáticas y la concentración de colesterol sérico respecto a la frecuencia de ateroesclerosis. Especialmente en los tipos 2A, 2B, y 3 en la clasificación de las hiperlipoproteinemias. 6) Hipertensión : es el factor de riesgo de mayor importancia en la ateroesclerosis, cardiopatía coronaria, enfermedad cerebrovascular y enfermedad vascular periférica. La patogenia es probablemente por una sobrecarga de trabajo y daño mecánico de la pared vascular con aumento de la presión de filtración y aumento de la permeabilidad. 7) Hábito de fumar: La tasa de mortalidad por cardiopatía isquémica es 70 a 200% mayor en hombres que fuman más de 20 cigarrillos por día comparado con los no-fumadores. En autopsias, la intensidad de la ateroesclerosis aórtica y coronaria es mayor en fumadores que en nofumadores. 8) Diabetes Mellitus : en esta enfermedad se produce un aumento del colesterol frecuentemente asociado a una hipertensión arterial y a una disminución de HDL. 9) Otros factores : Obesidad, actividad física, tipo de personalidad (tipo A), stress, uso de anticonceptivos orales, hiperuricemia, alta ingesta de hidratos de carbono. Morfología: desde el punto de vista macroscópico existen una serie de lesiones anatómicas cuyo significado aún es incierto respecto a la relación con las placas ateromatosas que se observan en el adulto. Dentro de estas lesiones encontramos. 1) Engrosamiento difuso de la íntima: se produce generalmente en las dos primeras décadas de la vida, no existe una clara relación del engrosamiento con las lesiones ateroescleróticas más avanzadas. 2) Manchas y estrías lipoídeas: son lesiones amarillentas lineales, que se observan frecuentemente en la aorta torácica en los niños ya al primer o segundo año de vida. Se ven frecuentemente en la pared posterior de la aorta en relación a la salida de las arterias intercostales. Histológicamente corresponden a acumulación de lípidos intra y extracelulares en la íntima con presencia de células espumosas; estas células son derivadas de histiocitos y de células musculares lisas. La relación de estas lesiones con la ateromatosis es poco clara, ya que frecuentemente estas desaparecen y se ubican en el extremo opuesto al de las lesiones ateroescleróticas. 3) Lesiones Gelatinosas: son difíciles de diagnosticar macroscópicamente, son de aproximadamente 1 cm., redondeadas, y se ven en niños en la aorta abdominal. Enfermedades de los vasos sanguíneos 3 Microscópicamente consisten en edema por insudación que separa los elementos del tejido conjuntivo de la íntima. 4) Placas Fibrosas: se definen como la lesión característica de la ateroesclerosis (también se llama placa ateromatosa, placa ateroesclerótica, placa fibrolipídica). Son lesiones levantadas amarillentas o grisáceas, de superficie lisa, de algunos a varios centímetros. Generalmente son elongadas en relación al eje del lumen aórtico. Estas se ubican predominantemente en la íntima pero pueden comprometer la túnica media, o bien, crecer hacia el lumen obstruyéndolo. Al corte, esta placa es blanda, con una placa de reblandecimiento central amarillenta con material grumoso y está rodeado por tejido fibromuscular y conjuntivo denso. No todas las placas tienen un centro lipídico sino que pueden ser exclusivamente fibrosas. Estas placas se ubican frecuentemente en la aorta abdominal, arterias de las extremidades, carótidas y segmentos proximales de las coronarias y polígono de Willis. Microscópicamente se observa un centro acelular o granular de material eletrón denso que contiene lípidos especialmente cristales de colesterol, restos celulares, proteoglicanos, fibrina, proteínas plasmáticas. La placa fibrosa presenta tejido conjuntivo avascular con células musculares lisas y elongadas. El tejido conjuntivo contiene glicosaminglicanos (mucopolisacáridos ácidos), fibras elásticas y colágenas sintetizadas por las células musculares lisas. Ocasionalmente pueden haber células inflamatorias. Evolución de una placa ateromatosa: la placa ateromatosa con el tiempo puede fibrosarse para llegar finalmente a la hialinización, o bien, en su evolución puede complicarse. Dentro de las complicaciones que se observan en la placa ateromatosa, encontramos: 1) Calcificación: es un fenómeno frecuente especialmente en las placas ateromatosas antiguas en que se produce el depósito de sales de calcio; esta es una calcificación distrofica. Para algunos no sería una complicación sino que sería parte de la evolución natural de la placa ateromatosa. 2) Ulceración: el reblandecimiento excesivo de la placa junto a las lesiones del endotelio pueden provocar la ulceración con expulsión del material lipídico y cristales y por ende embolizar a territorios distales. 3) Trombosis: la alteración del endotelio provoca la agregación plaquetaria y el inicio de la coagulación. Estas trombosis generalmente son parte del lumen arterial y solo ocasionalmente lo ocluyen. 4) Hemorragia: es frecuente en las placas viejas, especialmente en las arterias coronarias. La sangre puede provenir del lumen vascular por o a través de la solución de continuidad o bien de los vasos que rodean dicha placa. La presencia de hemosiderina en las placas ateromatosas es indicio de microfocos hemorrágicos antiguos. Alteraciones en la túnica media y adventicia: a medida que avanza y crece la placa ateroesclerótica la túnica elástica sufre fragmentación, atrofia con adelgazamiento y disminución de la resistencia y eventualmente puede provocar la dilatación del lumen vascular, lesión denominada aneurisma. La fibrosis de la adventicia con infiltrado linfocitario es frecuentemente en áreas adyacentes a la placa. Unidad de Anatomía Patológica - Universidad de la Frontera - Temuco 4 Patogénesis de la Ateroesclerosis La ateroesclerosis es una enfermedad multifascética y multifactorial, de patogénesis desconocida y en la cual se han implicado diversas teorías, dentro de las que se incluye la teoría del envejecimiento o degeneración, la injuria mecánica, la anoxia, las alteraciones hemorrágicas de la íntima, etc. Desde hace mucho tiempo se reconocen algunas teorías como: 1) Teoría de la imbibición (Virchow, 1856) 2) Teoría infiltrativa o insudativa (Anitschkow, 1913) 3) Teoría de la incrustación plaquetaria (Rokitanski, 1852) 4) Teoría de la respuesta al daño endotelial (Ross y Glomset, 1976 y 1986) 5) Hipótesis monoclonal (Benditt, 1986). Los elementos que juegan un rol importante en la patogénesis de la ateroesclerosis son: 1) Las células musculares lisas. 2) Las células endoteliales. 3) Los lípidos circulantes. 4) Los factores de coagulación. 1) Las células musculares arteriales: estas células pueden sintetizar colágeno, fibras elásticas y proteoglicanos, y pueden metabolizar LDL (lipoproteínas de baja densidad), y sintetizar colesterol. La proliferación y migración de las células musculares lisas pueden ser estimuladas por diferentes factores como factores asociados a las plaquetas (PDGF), factores derivados de macrófagos y células endoteliales, lípidos séricos, lipoproteínas, esteres de colesterol, etc. Por otro lado la proliferación puede ser inhibida por prostaglandinas, ácidos grasos, derivados oxidados del colesterol, lipoproteinas de alta densidad. 2) Células Endoteliales: la integridad estructural y funcional del endotelio es fundamental para mantener la normalidad del sistema circulatorio. La célula endotelial por su lado es capaz de sintetizar prostaciclina (poderoso antiagregante plaquetario), factor activador del plasminógeno, sustancias anticoagulantes y glicosamino-glicano. La lesión endotelial ha sido reconocida desde hace mucho tiempo como un factor importante en la génesis de la ateroesclerosis. El daño endotelial puede ser producido por un traumatismo mecánico (fuerzas hemodinámicas), agentes químicos, hiperlipidemias crónicas, hipoxia, monóxido de carbono, etc. La pérdida focal del endotelio produce la activación de la coagulación. Al exponerse el tejido conjuntivo de la íntima, por un lado se altera la permeabilidad de la pared vascular y por otro la integración entre factores plasmáticos y productos plaquetarios produce una estimulación a la proliferación y migración de células musculares lisas. 3) Plaqueta: se adhieren a la superficie en donde ha habido injuria endotelial, agregándose formando masas plaquetarias y liberando una serie de productos dentro de los cuales está el 5 Enfermedades de los vasos sanguíneos factor de crecimiento (PDGF), que es un mitógeno para las células musculares y algunas prostaglandinas. La trombina a su vez estimula la agregación plaquetaria y activa enzimas que metabolizan el ácido araquidónico transformándolo en prostaglandinas. En este proceso se forman además otros endoperóxidos cíclicos como la prostaciclina I2 y el trombroxano A2 cuyas acciones son antagónicas. 4) Lipoproteínas: las lipoproteínas en su diferentes tipos (VLDL, LDL, HDL), tienen un rol importante en la aterogénesis. El colesterol ingresa al organismo solubilizado por ácidos biliares y por la secreción pancreática. A nivel intestinal se forman los quilomicrones que presentan ácidos grasos y colesterol; estos quilomicrones van a la circulación general en donde son metabolizados en parte a nivel periférico en el tejido adiposo, músculo y otros territorios, y en gran parte van al hígado en donde se unen a diferentes apoproteínas las cuales son capaces de transportar el colesterol hacia los tejidos. La lipoproteína se forma en mayor porcentaje en el hígado, es la de muy baja densidad, representa una gran cantidad de colesterol en su superficie que va a ser entregado a los tejidos para ser metabolizados. La lipoproteína de baja densidad que es un producto de la anterior puede ser metabolizada por fibroblastos, células musculares lisas, linfocitos, células y células endoteliales y degradada en aminoácidos, colesterol y ácidos grasos. La concentración de colesterol en las células bloquea la síntesis de receptores de lipoproteína de baja densidad, inhibe la síntesis de colesterol y estimula su esterificación. El efecto antiateromatogeno de la lipoproteína de alta densidad puede estar relacionada con el transporte de colesterol hacia el hígado y la competencia con la lipoproteína de baja densidad en la uniones a nivel celular. Teorías de la Génesis de la Ateroesclerosis. Dos teorías son las más aceptadas en la actualidad como fundamentales en la génesis de las lesiones ateromatosas. 1) Teoría de la respuesta a la injuria (Ross y Glomset): incorpora elementos de la insudación e incrustación, junto a la lesión endotelial, en la cual ésta como fenómeno inicial produce la agregación plaquetaria con liberación de los diferentes factores que estimulan la proliferación y migración de células musculares lisas. El aumento de células musculares lisas se acompaña de un aumento del tejido conjuntivo y por el depósito celular y extracelular de lípidos. Las lesiones endoteliales que curan producen alteraciones que pueden regresar, las que no lo hace tienden a crecer y a mantenerse en el tiempo. HIPERLIPIDEMIA HIPERTENSIÓN, TABACO, FACTORES INMUNES Y HEMODINÁMICOS Unidad de Anatomía Patológica - Universidad de la Frontera - Temuco 6 DAÑO/DISFUNCION ENDOTELIAL Insudación de lípidos Adhesión de monocitos y migración en íntima Adhesion de plaquetas PDGF y otros GF Otros: Mutágenos Desrregulación proliferativa Daño músculo liso ß-VLDL, PG-LDL, LDL oxidado, otros LDL modificados Lípidos extracelulares Células espumosas Macrófagos Músc. liso Proliferación de músculo liso Colágeno, elastina proteoglicanos HDL PLACA ATEROMATOSA Salida de colesterol 2) Hipótesis mutagénica (teoría monoclonal) (Benditt): sugiere que cada placa fibrosa comienza con la proliferación de una célula muscular lisa, genéticamente transformada. Este hallazgo sugiere un orígen común como en la naturaleza monoclonal de algunos tumores musculares como los leiomiomas. Si bien existen elementos de esta hipótesis que han sido demostrados en el ser humano, la experimentación animal no ha logrado demostrar la reproducibilidad de este tipo de lesiones. B) ARTERIOESCLEROSIS DE MÖNCKEBERG O ESCLEROSIS CÁLCICA DE LA MEDIA: este cuadro se caracteriza por la presencia de calcificaciones anulares de la túnica media de arterias pequeñas y medianas de tipo muscular. Aúnque pueden ocurrir simultáneamente con ateroesclerosis, ambas formas serían distintas desde los puntos de vista anatómicos, clínicos y etiopatogénicos. Esta alteración es infrecuente antes de los 50 años y sus manifestaciones clínicas son de poca importancia. Su etiopatogenia no es clara, pero se asociaría a estímulos vasotónicos prolongados. Enfermedades de los vasos sanguíneos 7 Morfología: Las arterias más afectadas son las femorales, tibiales, radiales, cubitales y las arterias del aparato genital de ambos sexos. Las arterias se palpan induradas y nodulares. Al examen microscópico, se observan calcificaciones en placas y anulares de la túnica media, sin reacción inflamatoria y sin compromiso de íntima y adventicia. Ocasionalmente, se observan focos de osificación y desarrollo de médula ósea. C) ARTERIOLOESCLEROSIS: Bajo esta denominación se describen dos cuadros anátomopatotológicos: arterioloesclerosis hialina y arterioloesclerosis hiperplástica. Ambos cuadros claramente relacionados a hipertensión. 1) Arterioloesclerosis Hialina: Alteración frecuente en pacientes ancianos, tanto normotensos como hipertensos, pero mucho más intensa en estos últimos. También se observa en pacientes diabéticos formando parte de la microangiopatía propia de esta enfermedad. Microscópicamente, esta lesión consiste en un engrosamiento hialino y homogéneo de la pared de arteriolas con pérdida de su estructura normal y con estenosis del lumen. Se postula que esta lesión es secundaria al traspaso de componentes plasmáticos a través de la barrera endotelial con aumento de la producción de matriz extracelular por parte de las células musculares lisas. La estenosis de los lúmenes arteriolares causan un déficit progresivo en la irrigación de los órganos afectados, lo que conduce a la atrofia del órgano. Este cuadro afecta a múltiples órganos pero se ha descrito clásicamente en los riñones, donde la arterioesclerosis hialina es la principal característica morfológica de la nefroesclerosis benigna. 2) Arterioloesclerosis Hiperplástica: Esta forma de arterioloesclerosis está habitualmente relacionada a cuadros hipertensivos severos y es característica de la hipertensión maligna con cifras de presión diastólica generalmente sobre 110 mm Hg. Al examen microscópico se observa un engrosamiento laminillar concéntrico ("en tela de cebolla") de las paredes arteriolares con estenosis progresiva de los lúmenes. Esta alteración corresponde a proliferación de células musculares lisas que se acompaña de aumento y engrosamiento de membranas basales. Ocasionalmente este cuadro presenta focos de necrosis fibrinoide en la pared de las arteriolas, alteración que se denomina arteriolitis necrotizante. Esta forma de arterioloesclerosis afecta a todos los tejidos pero se observa más frecuentemente en arteriolas renales, del tejido adiposo que rodeada a las glándulas suprarrenales y páncreas, y en arteriolas de la vesícula biliar e intestino. Unidad de Anatomía Patológica - Universidad de la Frontera - Temuco 8 ANEURISMAS AORTICOS Los aneurismas son dilataciones anormales focales y permanentes de un vaso sanguíneo, arterial o venoso, causado por debilitamiento o destrucción de su pared. Los aneurismas pueden ser congénitos o adquiridos y la mayoría de las veces ocurren en arterias elásticas y sus ramas; se presenta con mayor frecuencia en la aorta, produciendo cuadros clínicos graves. Las complicaciones más frecuentes de los aneurismas son la alteración del flujo sanguíneo distal, trombosis, tromboembolías, rotura, infección, compresión de estructuras vecinas. Las dos causas más importantes de aneurismas son la ateroesclerosis y la degeneración quística de la media (Enfermedad de Erdheim). Otras etiologías menos frecuentes son la sífilis, los traumatismos, la poliarteritis nodosa, defectos congénitos y procesos infecciosos que debilitan o destruyen las paredes vasculares en los llamados "aneurismas micóticos". Los aneurismas se clasifican según: a) la composición de su pared a nivel de la dilatación: 1) aneurismas verdaderos: posee todas las túnicas de un vaso normal. 2) aneurismas falsos: posee pared fibrosa y se debe a rotura del vaso con formación de una cavidad contenida por los tejidos adventiciales y perivasculares. b) la forma: 1) aneurismas saculares: son más o menos esféricos y presentan origen o cuello bien definido. 2) aneurismas fusiformes: son dilataciones elongadas que comprometen con mayor o menor uniformidad toda la circunsferencia del segmento vascular. 3) aneurismas cilindroides o tubulares: variante del tipo fusiforme. 4) aneurismas serpiginosos: vaso dilatado y tortuoso. 5) aneurismas cirsoides o racemosos: aneurismas arteriovenosos constituidos por masas de pequeñas arterias y venas intercomunicantes. c) la etiopatogenia: 1) aneurismas ateroescleróticos. 2) aneurismas disecantes (degeneración quística de la media), también llamado hematoma disecante. Es la separación de los estratos de la pared vascular por una columna de sangre proveniente del lumen. 3) aneurismas sifilíticos. 4) aneurismas traumáticos. 5) aneurismas congénitos. 6) aneurismas arteriovenosos: vasos dilatados asociados a una fistula arteriovenosa. 7) aneurismas micóticos: producidos por debilitamiento de la pared arterial debida a una infección por un agente microbiano. Enfermedades de los vasos sanguíneos 9 A) ANEURISMA ATEROESCLEROTICO: La ateroesclerosis es la principal causa de aneurismas aórticos; la aorta abdominal es la localización más común. Son más frecuentes en hombres mayores de 60 años y su frecuencia aumenta con la edad. La causa es una ateroesclerosis avanzada, es decir, lesiones complicadas que se introducen en la túnica media y provocan adelgazamiento y destrucción del tejido elástico junto con atrofia local por fenómenos compresivos y por trastornos nutricionales de esta túnica. En la aorta torácica, en particular las porciones ascendente y del cayado, la ateroesclerosis puede ser la patología de base, pero en muchos caos el trasfondo es la degeneración primaria de la media y la ateroesclerosis un factor secundario coadyuvante. La mayoría de los aneurismas aórticos ateroescleróticos son fusiformes. En la aorta abdominal, la mayoría es infrarrenal. Pueden ser de cualquier tamaño, pero los que revisten importancia clínica suelen medir más de 5 cm de diámetro. El aneurisma suele suele contener un trombo mural constituido principalmente por láminas de fibrina que se depositan sobre la superficie intimal rugosa y ulcerada por la ateroesclerosis. Las ramas de la aorta pueden obliterarse por acción del trombo, con los consiguientes efectos isquémicos en la región irrigada por cada rama. Los fragmentos del trombo pueden embolizar a las arterias periféricas. Los aneurismas abdominales pueden romperse al peritoneo o más frecuentemente al retroperitoneo. Los torácicos pueden hacerlo al mediastino. La rotura puede ser repentina y masiva, con muerte en pocos minutos. La probabilidad de la rotura suele ser mayor en proporción con el tamaño. Al examen microscópico, los aneurismas verdaderos ateroescleróticos muestran una importante alteración de la estructura arterial normal, de modo que la pared es predominantemente fibrosa y sólo presenta remanentes de los componentes normales de la media. La adventicia muestra un engrosamiento fibroso e infiltrado inflamatorio crónico leve a moderado, consistente en particular en focos de linfocitos. Existen restos de musculo liso y tejido elástico de la túnica media, así como material ateromatoso, fibrina y un trombo que reemplaza a la intima normal y parte de la media. B) ANEURISMA DISECANTE (DEGENERACION QUISTICA DE LA MEDIA O ENFERMEDAD DE ERDHEIM): El aneurisma disecante (AD) es en realidad un hematoma disecante en el cual la pared del vaso contiene sangre y ésta se extiende (diseca) longitudinalmente, creando una cavidad mediante la separación de los tejidos. En casi todos los casos la disección ocurre en la túnica media. La aorta es el sitio más común. El AD se produce con mayor frecuencia en hombres con una relación de 2 o 3 a 1, de preferencia entre la 5ª y 7ª década de la vida. La mitad de las disecciones en mujeres ocurren durante el embarazo. En los menores de 40 años el AD aparece principalmente en los que tienen predisposición familiar, síndrome de Marfán, o una cardiopatía congénita como coartación de la aorta y válvula aórtica bicuspide. El AD se ve más en individuos de raza negra, talvez porque en ellos es más común la hipertensión. Etiopatogenia y morfología: la columna disecante de sangre se localiza principalmente entre los tercios externo y medio de la media aórtica. En más del 95% de los casos hay un desgarro de la íntima que continúa dentro de la media y se presume que origina el hematoma disecante. Por lo común, la disección se propaga en dirección proximal y distal desde el sitio del desgarro. La columna disecante puede terminar simplemente en la media y la adventicia, irrumpir en tejidos o cavidades corporales adyacentes o volver a entrar en el lumen del vaso o en una de sus ramas. Se Unidad de Anatomía Patológica - Universidad de la Frontera - Temuco 10 observan sitios de reentrada auténticos en el 10 a 20% de los casos. DeBakey y cols. clasificaron al AD en tres tipos según origen aparente y su extensión: a) Tipo I (75% de los casos): empieza en la aorta torácica ascendente y se propaga en dirección distal hasta una distancia variable. b) Tipo II (5%): se confina a la aorta ascendente y a menudo ocurre en paciente con enfermedad de Marfan. c) Tipo III (20%): comienza en la aorta torácica descendente, inmediatamente distal al origen de la arteria subclavia izquierda en el istmo aórtico. Una modificación de esta clasificación los agrupa en disecciones tipo A, que afectan la aorta ascendente (tipos I y II), y las de tipo B, que no la afectan. Alrededor del 70% de los pacientes con AD presentan clínicamente hipertensión sistémica y en las necropsias cerca del 90% posee una hipertrofia ventricular izquierda sugerente de la existencia de hipertensión. El foco del estudio de la patogenia del AD es la túnica media. La microscopía óptica y electrónica revela diversas anomalías que pueden ser de importancia patogénica. La principal alteración es la degeneración quística de la media, que se caracteriza por acumulación focal de un material mucoide (mixoide) en áreas de la media aórtica donde han desaparecido las células musculares lisas y las fibras elásticas normales, sin necrosis ni inflamación verdadera. No hay tampoco quistes verdaderos dotados de membrana o revestimiento limitante, y las acumulaciones consisten en una sustancia fundamental gelificada. Puede observarse leve a moderada fibrosis. C) ANEURISMA SIFILITICO: Los aneurismas sifiliticos son complicaciones de la aortitis luética que ocurren en la etapa terciaria de esta enfermedad venérea. Predominan en la aorta ascendente y en el cayado. Suelen manifestarse después de los 50 años. Generalmente son saculares, pero pueden ser tubulares o fusiformes y habitualmente alcanzan un tamaño mayor que los aneurismas ateroescleróticos (15 a 20 cm de diámetro). A la histología, presentan una aortitis luética en fase cicatrizal. La adventicia presenta un engrosamiento moderado por fibrosis y los vasa vasorum exhiben endarteritis obliterante con estenosis u oclusión del lumen. Las formaciones cicatrizales pueden propagarse desde la adventicia hasta la íntima, a través de la media. Muchas veces se sobreagregan lesiones ateroescleróticas típicas que enmascaran el cuadro luético de fondo. Habitualmente no se demuestran espiroquetas. Enfermedades de los vasos sanguíneos 11 VASCULITIS Definición: Cuadro anátomo-patológico caracterizado clásicamente por inflamación de paredes vasculares (arteriales, venosas y capilares) que habitualmente se acompaña de necrosis de las mismas. El proceso inflamatorio puede obedecer a invasión del vaso por agentes microbianos o por agresión inmunológica, química, mecánica, tóxica o por irradiación. Los principales síndromes vasculíticos comprometen predominantemente a arterias con o sin flebitis. El compromiso venoso exclusivo ocurre secundariamente a flebotrombosis y es de caracter inespecífico y de intensidad leve; una inflamación más intensa se observa en la colonización bacteriana de trombos venosos. Las vasculitis se pueden clasificar de acuerdo al tipo de inflamación, por ejemplo granulomatosa o predominantemente leucocitaria; de acuerdo a la distribución y tipo de vaso comprometido (vaso de pequeño, mediano o gran calibre). Los distintos patrones de compromiso de vasos sanguíneos han dado lugar a diferentes síndromes clínicos que generalmente no muestran correlación etiopatogénica. Clasificación de las vasculitis I. Vasculitis necrotizantes sistémicas del grupo de la poliarteritis nodosa. -Poliarteritis nodosa clásica. -Angeitis y granulomatosis alergica (variante Churg-Strauss). -Vasculitis necrotizante sistémica. II. Angeitis por hipersensibilidad. -Enfermedad del suero y reacciones enfermedad del suero-similes. -Purpura de Schönlein-Henoch. -Vasculitis relacionadas a enfermedades del tejido conectivo. -Crioglobulinemia mixta esencial con vasculitis. -Vasculitis asociada a neoplasia. III. Granulomatosis de Wegener. IV. Arteritis temporal. V. Arteritis de Takayasu. VI. Enfermedad de Kawasaki. VII. Tromboangeitis obliterante (Enfermedad de Buerger). VIII. Otras. Unidad de Anatomía Patológica - Universidad de la Frontera - Temuco 12 Los mecanismos involucrados en el desarrollo de una vasculitis son variados, pero varias formas de vasculitis parecen ser inducidas por complejos inmunes. Otros mecanismos patogénicos incluyen la participación de mecanismos inmunes mediados por linfocitos T citotóxicos, autoanticuerpos antineutrofílicos, defectos en la inmunoregulación y el daño directo causado por agentes infecciosos. Falk y colaboradores propusieron un sistema alternativo, aunque incompleto, para clasificar las vasculitis (Ann Rev Med 1991, 42:459-69), que puede ser más útil dado que las agrupa de acuerdo a la probable patogenia. De acuerdo a este sistema, las vasculitis se pueden dividir en: (i) vasculitis mediadas por complejos inmune, (ii) vasculitis mediadas anticuerpos anti-membrana basal, y (iii) vasculitis asociadas a anticuerpos contra antígenos citoplasmáticos de neutrófilos (ANCA). El primer grupo, las vasculitis mediadas por complejos inmune, incluyen diversos patrones morfológicos de vasculitis que pueden estar asociadas a enfermedades sistémicas, tales como lupus eritematoso diseminado, púrpura de Henoch-Schonlein y enfermedad del suero. El segundo grupo está representado por la enfermedad de Goodpasture y otros cuadros íntimamente relacionados. El tercer grupo incluye pacientes con vasculitis del tipo de la granulomatosis de Wegener; estos pacientes tienen auto-anticuerpos dirigidos contra proteínas lisosomales y granulares presentes en polimorfonucleares neutrófilos y monocitos (específicamente, mieloperoxidasa y proteinasa 3). Estos autoanticuerpos (ANCAs) pueden ser detectados en el plasma de estos pacientes. Vasculitis: Clasificación patogénica Grupo Mecanismo Ejemplos i Complejos Inmunes LED ii Anti-membrana basal Goodpasture iii ANCA Wegener En esta clasificación basada en los mecanismos patogénicos no todos los tipos de vasculitis pueden ser categorizados. Por otra parte, algunos cuadros clínicos, tales como poliarteritis nodosa o vasculitis por hipersensibilidad, podrían estar mediados por diversos mecanismos (complejos inmune o ANCAs) en distintos pacientes. Vasculitis de vasos de gran calibre Sífilis cardiovascular Enfermedad de Takayasu (o enfermedad sin pulso) Enfermedad de Kawasaki (Síndrome linfo-muco-cutáneo) Enfermedades de los vasos sanguíneos 13 Sífilis cardiovascular: actualmente la sífilis es infrecuente. La túnica media aórtica (generalmente aorta ascendente) puede infectarse con espiroquetas, lo que ocasiona un proceso inflamatorio crónico que destruye la pared aórtica, debilitándola. La íntima se engruesa mostrando un aspecto "en corteza de árbol". La aortitis sifilítica puede progresar a: (i) formación de aneurisma; (ii) valvulitis aórtica; y (iii) estenosis de los ostia coronarios. Frecuentemente presenta insufuciencia aórtica. Enfermedad de Takayasu: es una arteritis granulomatosa que clásicamente compromete la aorta y sus ramas principales (característicamente las arterias subclavias). Arterias más pequeñas también se pueden comprometer. Es más común en mujeres que en hombres, en países asiáticos y africanos, y afecta a pacientes jovenes (< 40 años). Como lo sugiere su nombre (“enfermedad sin pulso”), en la fase crónica de esta enfermedad se puede observar obliteración fibrosa arterial. Enfermedad de Kawasaki: (Síndrome linfo-muco-cutáneo) es una enfermedad de etiología desconocida (presumiblemente viral o inmune) que ocurre principalmente en niños menores de 10 años. Se caracteriza por rash cutáneo, edema, inflamación de la mucosal oral, linfoadenopatías, y arteritis que característicamente compromete arterias medianas a grandes. Esta enfermedad es más común en Japón, que en los paises occidentales. Su importancia radica en que 1 a 2% de los pacientes muestran compromiso de arterias coronarias con el consecuente infarto del miocardio y/o muerte súbita. Vasculitis de vasos de mediano calibre Arteritis de células gigantes (Arteritis de la temporal) Poliarteritis nodosa Enfermedad de Buerger (Tromboangeitis obliterante) Arteritis de células gigantes: esta enfermedad se observa esporádicamente en la práctica médica general. También se le conoce como arteritis temporal porque muestra predilección por las arterias temporales. La presentación clásica corresponde a un adulto mayor o anciano (más frecuentemente mujer) con cefalea e hiperestesia temporal sobre las arterias; éstas pueden mostrar engrosamiento irregular con aspecto “arrosariado”. La velocidad de eritrosedimentación (VHS) está generalmente elevada. Esta vasculitis pouede asociarse a mialgias generalizadas con hipotrofia muscular esquelética (polimialgia reumática). La arteritis de células gigantes no siempre está limitada a las arterias temporales, y es importante el diagnóstico precoz debido al eventual compromiso de arterias oftálmicas con ceguera. El diagnóstico se realiza mediante biopsia de la arteria temporal. Sin embargo, la arteritis es multifocal y la arteria presenta zonas de estructura conservada; por lo tanto, una biopsia de arteria temporal no diagnóstica para arteritis de células gigantes no excluye este diagnóstico. La arteritis de células gigantes es característicamente granulomatosa, pero en algunos casos sólo se observa un proceso inflamatorio crónico inespecífico con infiltrado linfohistiocitario que incluye áreas de organización fibrosa, sín células gigantes. Unidad de Anatomía Patológica - Universidad de la Frontera - Temuco 14 Poliarteritis nodosa: es otro tipo de arteritis que característicamente compromete arterias musculares de mediano calibre (así como arterias más pequeñas y nenas adyacentes). A la microscopía se observa una inflamación necrotizante (necrosis fibrinoide) que compromete la pared de arterias medianas, habitualmente más intensa en los sitios de bifurcación. En lesiones precoces, hay predominio de infiltrado polimorfonuclear neutrófilo y necrosis fibrinoide de pared vasculares; en lesiones crónicas se observa infiltrado linfohistiocítico y fibrosis. El diagnóstico generalmente se realiza mediante biopsia. La distribución de la poliarteritis nodosa es principalmente visceral. El compromiso renal ocurre en alrededor del 85% de los casos, y el compromiso hepático y cardiaco es también común. El compromiso gastrointestinal puede traducirse en ulceraciones y hemorragia digestiva. El compromiso cutáneo es menos frecuente y los pulmones habitualmente no presentan lesión. Un cuadro histopatológicamente similar y que compromete característicamente los pulmones es la enfermedad de Churg-Strauss; ésta enfermedad está probablemente relacionada a la poliarteritis nodosa, aunque presenta algunas diferencias tanto clínicas como anatomopatológicas. Tromboangeitis obliterante (enfermedad de Buerger): es una enfermedad que compromete primariamente las arterias de las extremidades (con compromiso secundario de venas y nervios). En el pasado, esta enfermedad se consideró una forma particularmente agresiva de ateroesclerosis, pero existen numerosas diferencias. En primer lugar, la enfermedad de Buerger ocurre en pacientes más jovenes (frecuentemente hombres jovenes de menos de 35 años de edad). En segundo lugar, el compromiso primario es de arterias de mediano calibre en lugar de las arterias de mayor tamaño que característicamente se comprometen en la ateroesclerosis. En tercer lugar, el aspecto histológico de la enfermedad de Buerger es distinto: muestra inflamación aguda transmural de la pared vascular, con trombosis que puede contener microabscesos. Como muchas otras arteritis, la enfermedad de Buerger presenta distribución segmentaria. Frecuentemente compromete extremidades superiores e inferiores que puede resultar en gangrena de tipo isquémico, periférica y progresiva, con amputaciones a repetición. La asociación con hábito de fumar cigarrillos es casi absoluta. Vasculitis de vasos de pequeño calibre Granulomatosis de Wegener Vasculitis por hipersensibilidad (vasculitis leucocitoclástica) Granulomatosis de Wegener: es una enfermedad poco frecuente que se caracteriza por una vasculitis granulomatosa necrotizante arterias y venas pequeñas. En los casos típicos se observa compromiso renal, pulmonar y de vía respiratoria superior. Una forma incompleta de granulomatosis de Wegener que está limitada a la vía respiratoria también existe, y se puede presentar como una inflamación necrotizante crónica de la mucosa nasal y de los senos paranasales. Vasculitis por hipersensibilidad (vasculitis leucocitoclástica): incluye una variedad de entidades clínico-patológicas que muestran como factores comunes: (a) compromiso Enfermedades de los vasos sanguíneos 15 predominantemente cutáneo, y (b) compromiso de vasos pequeños, principalmente venulas. Microscópicamente corresponde a una vasculitis leucocitoclástica, que se caracteriza por la presencia de fragmentos de detritos celulares provenientes del infiltrado inflamatorio polimorfonuclear neutrófilo, particularmente fragmentos nucleares (“polvo nuclear”). Clínicamente, los pacientes presentan rash purpúrico, secundario a pequeñas hemorragias dérmicas. Muchos pacientes con vasculitis por hipersensibilidad muestran evidencias de alguna enfermedad asociada. En algunos se asocia a neoplasias, mientras en otros se relaciona lupus eritematoso diseminado o artritis reumatoide. Un factor común sería la formación de complejos inmune que se anclarían en las paredes vasculares con la secundaria activación del complemento que mediaría en la aparición de los fenómenos inflamatorios. Otra causa es la enfermedad del suero, que ocurre cuando un paciente se sensibiliza inmunológicamente a una sustancia extraña circulante, habitualmente una proteína exógena (clásicamente, globulina de caballo) o una droga (por ejemplo, penicilina o sulfa). Esto también conduce al depósito de complejos inmune. El púrpura de Henoch-Schonlein es un tipo de vasculitis por hipersensibilidad que se presenta habitualmente en niños. Junto al rash purpúrico, hay compromiso gastrointestinal y renal. Los complejos inmune típicamente ciontienen IgA. Numerosos antígenos han sido implicados, tales como drogas, picaduras de insectos, alimentos, y vacunas. El pronóstico es muy bueno. La crioglobulinemia mixta esencial es un cuadro infrecuente, caracterizado por depósito de complejos inmunes en los riñones y los vasos cutáneos, traduciéndose en vasculitis por hipersensibilidad. En este caso, los complejos inmunes contienen IgM e IgG; los anticuerpos IgM muestran especificidad de tipo factor reumatoideo, es decir se unen al extremo FC de la IgG, formando complejos. Unidad de Anatomía Patológica - Universidad de la Frontera - Temuco 16 ENFERMEDADES MICROVASCULARES DIABETES MELLITUS COAGULACIÓN INTRAVASCULAR DISEMINADA RECHAZO DE TRANSPLANTES (ALOINJERTOS) TUMORES CARDIOVASCULARES TUMORES CARDIACOS 1. MIXOMA 2. RABDOMIOMA 3. MESOTELIOMA 4. FIBROELASTOMA PAPILAR (HAMARTOMA) 5. OTROS (fibromas, neurofibromas, angiomas, linfangiomas, lipomas, etc.) 6. METÁSTASIS. TUMORES BENIGNOS DE PARED VASCULAR 1. HAMARTOMAS VASCULARES (ANGIOMAS): 2. HEMANGIOMAS: 3. LINFANGIOMAS: TUMORES MALIGNOS DE PARED VASCULAR 1. HEMANGIOSARCOMA 2. HEMANGIOPERICITOMA. 3. SARCOMA DE KAPOSI. Al final de la Unidad Enfermedades de los vasos sanguíneos Ud. debe ser capaz de responder las siguentes preguntas: Enfermedades de los vasos sanguíneos 17 1. Defina las tres formas de arteriesclerosis: ateroesclerosis, esclerosis cálcica de la media (arterioesclerosis de Monckeberg) y arterioloesclerosis. 2. Defina ateroma y describa su morfología y evolución. 3. Describa las diferencias geográficas en la prevalencia de la ateroesclerosis. Mencione los paises con mayor y menor prevalencia de ateroesclerosis. 4. Mencione cinco factores de riesgo constitucionales (clínicamente relevantes) en la génesis de la ateroesclerosis. Dé ejemplos apropiados. 5. Mencione cuatro factores de riesgo adquiridos en la génesis de la ateroesclerosis y discuta como pueden ser modificados. 6. Mencione cinco tipos de lípidos sanguíneos. Describa su función y la proporción de los principales lípidos y apoproteínas. 7. Discuta las principales evidencias que implican a la hipercolesterolemia en la patogenia de la ateroesclerosis. 8. Mencione tres causas of hipercolesterolemia que se asocian a aparición acelerada de ateroesclerosis. 9. Discuta la importancia de la relación HDL/LDL como factor pronóstico para ateroesclerosis. 10. Discuta las evidencias que implican a la hipertension como factor de riesgo para ateroesclerosis. 11. Discuta los efectos adversos de la diabetes en la génesis de la ateroesclerosis. 12. Discuta los más importantes factores de riesgo “menores" para atherosclerosis, es decir, aquellos que no tienen un rol directo definido en la patogenia de la ateroesclerosis pero que indirectamente influencian la génesis de esta enfermedad. 13. Discuta los elementos principales de la teoría patogénica de la "respuesta a la injuria" en la ateroesclerosis con especial énfasis en en el daño celular endotelial, así como el rol de las plaquetas, las células musculares lisas y los lípidos. 14. Discuta el rol de las alteraciones oxidativas de las LDL en la patogenia de la ateroesclerosis. 15. Describa los eventos que llevan a la formación de una placa ateroesclerotica. 16. Describa el rol de las células musculares lisas en la patogenia de las placas ateroescleroticas. 17. Discuta el posible rol de diversos factores de crecimiento en la patogenia de las placas ateroescleroticas. 18. Describa y defina los siguientes términos en relación a ateroesclerosis: estría grasa, acúmulos de macrófagos espumosos, cápsula fibrosa, placa intimal, ateroma. 19. Discuta la teoría de la "proliferación monoclonal de células musculares lisas" en la patogenia de la ateroesclerosis. 20. Discuta las evidencias en favor de la teoría trombogénica o por incrustación en la patogenia de la ateroesclerosis. 21. Describa las características microscópicas de los componentes esenciales de la placa ateroesclerotica plaque, con especial énfasis en la composición celular, matriz extracelular, y depósitos de material que normalmente no encuentran en la pared de los vasos sanguíneos. 22. Describa cuatro complicaciones de las placas de ateroma. 23. Describa las medidas preventivas que deberían tomarse para prevenir la ateroesclerosis. 24. Discuta los efectos beneficiosos de las drogas antiagregantes plaquetarias (por ejemplo, ácido acetilsalicílico) en la prevención de la ateroesclerosis. 25. Defina vasculitis and mencione 5 formas principales de vasculitis. 26. Defina vasculitis por hipersensibilidad y describa su patogenia, características histológicas y presentación clínica. Unidad de Anatomía Patológica - Universidad de la Frontera - Temuco 18 27. Mencione cinco enfermedades sistémicas que pueden presentar vasculitis por hipersensibilidad. 28. Defina poliarteritis nodosa y describa la patogenia y morfología de esta enfermedad. 29. Compare poliarteritis nodosa con el fenómeno de Arthus. 30. Discuta la asociación de poliarteritis nodosa con ciertas alteraciones infecciosas o inmunológicas que pueden contribuir al entendimiento de la patogenia de los cambios vasculares. 31. Defina ANCA y el significado de la determinación de los niveles de estos anticuerpos en el diagnóstico de diversos trastornos inmunológicos. 32. Describa las principales características anatomopatológicas de las lesiones de la poliarteritis nodosa y mencione los órganos más frecuentemente comprometidos. 33. Mencione los síntomas más comunes de la poliarteritis nodosa. 34. Mencione las principales características de la poliarteritis nodosa, granulomatosis de Wegener y síndrome de Churg Strauss, y discuta las principales diferencias entre estos síndromes. 35. Mencione las principales características anatomopatológicas de la granulomatosis de Wegener. 36. Mencione las principales características de la arteritis de células gigantes, particularmente en relación edad y sexo de los pacientes, localización de las lesiones, histopatología y síntomas. 37. Defina arteritis de Takayasu y describa las principales características antomopatológicas de esta enfermedad. 38. Mencione los síndromes vasculíticos predominantes en hombres y aquellos que son pedominantes en mujeres. 39. Mencione las células que participan en las diversas formas de vasculitis. 40. Mencione el tipo de vasos sanguíneos comprometidos en los diversos síndromes vasculíticos. 41. Defina enfermedad de Kawasaki y describa las principales características anatomopatológicas de esta enfermedad. 42. Defina enfermedad de Buerger y describa las principales características anatomopatológicas de esta enfermedad. 43. Defina enfermedad de Raynaud y diferencie ésta del fenómeno de Raynaud. 44. Mencione cinco formas morfológicas de aneurismas y su localización predominante. 45. Describa los síntomas clínicos y las complicaciones típicas del aneurisma aórtico ateroesclerotico. 46. Discuta la patogenia de los aneurismas disecantes y mencione los principales factores de riesgo de esta enfermedad. 47. Describa las características macroscópicas y microscópicas del aneurisma disecante aórtico. 48. Describa la sucesión clásica de eventos que llevan a la ruptura de un aneurisma disecante. 49. Defina vena varicosa y dé tres ejemplos de importancia clínica. 50. Describa tres complicaciones de las venas varicosas de las extremidades inferiores. 51. Compare flebotrombosis y tromboflebitis. 52. Defina linfagitis y mencione ejemplos clínicamente relevantes. 53. Defina linfedema y mencione las cinco causas más comunes de esta enfermedad. 54. Mencione dos tumores vasculares benignos y dos tumores vasculares malignos, y describa sus características histológicas. 55. Compare las formas clásica y epidémica del sarcoma de Kaposi sarcoma. 56. Compare las características histológicas de las lesiones precoces y tardías del sarcoma de Kaposi. 19 Enfermedades de los vasos sanguíneos 57. Discuta la epidemiología del sarcoma de Kaposi. Al final de la Unidad Enfermedades de los vasos sanguíneos Ud. debe conocer las siguentes definiciones: Arterioesclerosis Arteritis de Takayasu Sarcoma de Kaposi Glomangioma Aneurisma racemoso Tromboflebitis Linfangitis Hemorroides Várices esofágicas Vena varicosa Poliarteritis nodosa Hipertensión Fibrinolisis Arteritis de células gigantes Thromboangeitis obliterante Enfermedad de Kawasaki HDL Coagulación Aneurisma disecante Arterioesclerosis de Mönkeberg Hemostasis Vasculitis por hipersensibilidad Vasculitis Fenómeno de Raynaud Granulomatosis de Wegener Células de la íntima Ateroma Ateroesclerosis Tromboembolismo LDL Hemangiomas Trombosis Varicocele Aneurisma micotico Estría grasa Fibrina