Miocardiopatía Dilatada Idiopática
Anuncio

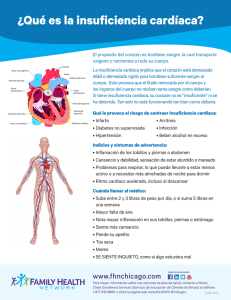
MIOCARDIOPATIA DILATADA IDIOPATICA Dr. Diego Hernán Toledo Medico Cardiólogo - Staff del Servicio de Cardiología Clínica y Estudios no Invasivos Jefe del Servicio de Ecocardiografía y Doppler vascular del CENTRO INTEGRAL DE CARDIOLOGÍA - IOT Sanatorio Integral / Sanatorio Posadas Contacto/Email: [email protected] Pagina web CIC: www.telecardio.com.ar MIOCARDIOPATÍA DILATADA: DEFINICIÓN La miocardiopatía dilatada (MCD) es un síndrome caracterizado por dilatación y alteración de la contractilidad del ventrículo izquierdo o de ambos ventrículos y constituye un importante problema por su elevada morbilidad y mortalidad. Las causas más frecuentes de disfunción ventricular izquierda son la miocardiopatía dilatada idiopática y las secundarias, como la miocardiopatía viral, chagásica, genética, inmune, tóxica, familiar, inflamatoria, alcohólica, hipertensiva y especialmente la miocardiopat ía dilatada isquémica. Katz AM: The cardiomyopathy of overload: an unnatural growth response in the hypertrophied heart. Ann Int Med 1994; 121: 363-371. Poole-Wilson PA: Relation of pathophysiologic mechanisms to outcome in heart failure. J Am Coll Cardiol 1993; 22(Suppl A): 22A-29A. Colucci WS, Braunwald E: Pathophysiology of heart failure. En: Braunwald E (ed): Heart disease. WB Saunders, Philadelphia, 5 th ed, 1997, pp 394 -420. ETIOLOGÍA MIOCARDIOPATÍA DILATADA IDIOPÁTICA A pesar de que no existe un causa identificable que explique la aparición de esta enfermedad, se cree que representa una expresión común de daño miocárdico, provocado por diversas agresiones citotóxicas, metabólicas, inmunológicas, infecciosas o familiares. Las principales manifestaciones clínicas de esta enfermedad dependen del desarrollo de signos y síntomas de insuficiencia cardiaca. El tratamiento consiste en el control de la insuficiencia cardiaca y, en algunos casos, el trasplante cardiaco. ANATOMIA PATOLÓGICA - Dilatación de las cuatro cámaras cardíacas, en especial los ventrículos. - Aumento de grosor de la pared. - Válvulas cardíacas intrínsecamente normales . - Trombos intracavitarios. - Miocitos hipertróficos y muertos. - Fibrosis con variable afectación del sistema de conducción. - Componentes de la matriz extracelular aumentados de forma no selectiva. - Ausencia / presencia de células T inflamatorias y células endoteliales activadas. EIOLOGÍA Y PATOGENIA - La etiología y los mecanismos patogénicos son desconocidos en alrededor de la mitad de los casos de MD. - Las principales etiopatogenias para explicar el daño miocárdico directo son : a) infección viral crónica del miocardio que produce daño celular; b) alteración de los mecanismos inmunes que conduce probablemente a una enfermedad autoinmune, c) factores genéticos que serían directa o indirectamente responsables de la enfermedad (2-25%) Enrique Galve Basilio et al.– Guías de práctica clínica sobre miocardiopatías y miocarditis Rev Esp Cardiol Vol. 53, Núm. 3, Marzo 2000; 360-393 EPIDEMIOLOGÍA • Aumento de la incidencia y la prevalencia atribuible a la mayor sobrevida de la población general, persistencia y aumento de factores de riesgo para IC, mayor sobrevida de los pacientes que sufren cardiopatías en general, en especial los eventos coronarios. • Elevada morbimortalidad • Elevados costos al sistema de salud. En Argentina: • La prevalencia se estima en el 1-1,5% de la población, lo que implicaría una cifra aproximada de 400.000 personas que sufren algún grado de IC. • La prevalencia aumenta hasta 8 veces en poblaciones mayores de 65 años y puede llegar al 810%. • El riesgo de muerte es del 5-10% anual en pacientes con síntomas de IC leve y se incrementa al 30-40% en pacientes con síntomas graves. • La IC es la principal causa de internación en pacientes mayores de 65 años con una tasa elevada de reinternación. OBJETIVO INICIAL • Descartar cardiopatía isquémica: isquemia/viabilidad • Detectar causas potencialmente reversibles Insuficiencia cardíaca CLASIFICACIÓN Clasificación de la insuficiencia cardiaca según la anomalía estructural (ACC/AHA) o según síntomas relacionados con la capacidad funcional (NYHA) DIAGNÓSTICO MIOCARDIOPATÍA DILATADA - INSUFICIENCIA CARDÍACA EXÁMENES COMPLEMENTARIOS • • • • • • • • • • • Electrocardiograma Radiografía de Tórax Laboratorio Ecocardiograma/Ecodoppler Cardíaco Color Ergometría /PECP Holter ECG de 24 hs Técnicas radioisotópicas RMN Cardíaca / TAC Multislice Cinecoronariografía / Cateterismo cardíaco Estudio electrofisiológico Biopsia endomiocárdica RECOMENDACIONES Y NIVEL DE EVIDENCIA ELECTROCARDIOGRAMA • Debe realizarse en todos los pacientes con sospecha de IC (Recomendación Clase I. Nivel de evidencia C). • Alteraciones electrocardiográficas frecuentes y reflejan cambios estructurales del corazón (trastornos de conducción, patrones de hipertrofia, agrandamiento y/o sobrecarga). • Frecuentemente no sugieren la etiología (salvo presencia de ondas Q patológicas). • Uno de los principales aportes : determinación del ritmo cardíaco y el diagnóstico de arritmias. • La presencia de un ECG completamente normal es rara y pone en dudas el diagnóstico de IC, en especial IC con disfunción sistólica. • La presencia de bloqueo de rama izquierda con QRS > 120 ms adquiere particular importancia en la indicación de terapia de resincronización cardíaca. CONSENSO DE DIAGNÓSTICO Y TRATAMIENTO DE LA INSUFICIENCIA CARDÍACA CRÓNICA REVISTA ARGENTINA DE CARDIOLOGÍA / VOL 78 Nº 2 / MARZO-ABRIL 2010 RADIOGRAFÍA DE TÓRAX • Debe realizarse en todos los pacientes con sospecha de IC . (Recomendación Clase I. Nivel de evidencia C). • El hallazgo de cardiomegalia, signos de congestión venocapilar, como redistribución del flujo vascular pulmonar hacia los vértices y/o edema intersticial pulmonar, son signos de IC. • Contribuye a la exclusión de enfermedad pulmonar como causa de la sintomatología CONSENSO DE DIAGNÓSTICO Y TRATAMIENTO DE LA INSUFICIENCIA CARDÍACA CRÓNICA REVISTA ARGENTINA DE CARDIOLOGÍA / VOL 78 Nº 2 / MARZO-ABRIL 2010 LABORATORIO Recomendación Clase I. Nivel de evidencia C. • • • • • Exámenes complementarios de laboratorio. Interpretación Diagnóstico Diagnóstico diferencial etiológico Repercusión sistémica de la IC Causas exacerbantes Pronóstico. CONSENSO DE DIAGNÓSTICO Y TRATAMIENTO DE LA INSUFICIENCIA CARDÍACA CRÓNICA REVISTA ARGENTINA DE CARDIOLOGÍA / VOL 78 Nº 2 / MARZO-ABRIL 2010 PEPTIDOS NATRIURÉTICOS TROPONINAS Péptidos natriuréticos: utilidad en el diagnóstico y el seguimiento de pacientes con IC crónica. - El péptido natriurético cerebral (BNP) o el pro-BNP terminal son los más utilizados y estudiados. Valores normales o bajos en pacientes no tratados tienen un valor predictivo negativo alto y hacen muy poco probable que los síntomas puedan atribuirse a IC (IIa. A). - La concentración elevada pese al tratamiento ótimo: mal pronóstico. - Existen evidencias para utilizarlos en la identificación de pacientes con mayor afectación o riesgo; no existen evidencias que avalen su uso como marcador de respuesta al tratamiento. Dosaje de troponina I o T : justificado cuando existe sospecha de componente isquémico agudo en el marco de descompensación por IC. Valor pronóstico. Miocarditis. ERGOMETRÍA /PECP La ergometría: • Permite establecer en forma objetiva la capacidad funcional • Monitorizar el progreso o la respuesta al tratamiento médico • Tiene valor pronóstico. • Más empleados: Naughton (con descansos intermedios o sin ellos) y la prueba de la caminata de 6 o 9 minutos. El estudio del consumo directo de oxígeno: • Mayor utilidad pronóstica que el resto de las pruebas de ejercicio • Agrega una medición objetiva • Utilización clínica actualmente se encuentra prácticamente restringida a la estratificación pronóstica de los pacientes evaluados para trasplante cardíaco (IIa. B). CONSENSO DE DIAGNÓSTICO Y TRATAMIENTO DE LA INSUFICIENCIA CARDÍACA CRÓNICA REVISTA ARGENTINA DE CARDIOLOGÍA / VOL 78 Nº 2 / MARZO-ABRIL 2010 ECOCARDIOGRAFÍA Ecodoppler cardíaco color: • La utilización deber ser de rutina en la evaluación inicial y en el seguimiento. • Etiología. Disfunción sistólica y/o diastólica (FEVI <45% Disf. Sistólica) • Medición de la fracción de eyección (Fey) y de los volúmenes ventriculares. • Permite la determinación hemodinámica no invasiva. Eco estrés con dobutamina : útil para la evaluación de isquemia y/o viabilidad miocárdica y para determinar la reserva contráctil. Doppler tisular: de utilidad en el ajuste de la terapia de resincronización. Ecografía transesofágica: inadecuada ventana torácica. Mayor definición en el estudio de disfunciones valvulares; evaluar la presencia de trombos auriculares. Ecocardiograma tridimensional: más preciso en la determinación de volúmenes ventriculares y de la Fey ; en presencia de cardiopatías complejas (valvulares o congénitas) aporta información diagnóstica adicional. Recomendación Clase I. Nivel de evidencia C. CONSENSO DE DIAGNÓSTICO Y TRATAMIENTO DE LA INSUFICIENCIA CARDÍACA CRÓNICA REVISTA ARGENTINA DE CARDIOLOGÍA / VOL 78 Nº 2 / MARZO-ABRIL 2010 ECOCARDIOGRAFÍA RMN CARDÍACA • Permite evaluar con la mayor exactitud y reproducibilidad los volúmenes, la masa y la función global y regional de ambos ventrículos. • Permite además evaluar enfermedades valvulares, pericárdicas, cardiopatías congénitas complejas y tumores cardíacos. • La utilización de técnicas con gadolinio permite evaluar la presencia de daño miocárdico por necrosis, fibrosis, inflamación o infiltración. • Es de utilidad para evaluar viabilidad. • De utilidad para el diagnóstico no invasivo de miocarditis y otras miocardiopatías específicas, como amiloidosis o la enfermedad de Fabry. La presencia de realce tardío se asocia con pronóstico adverso. CONSENSO DE DIAGNÓSTICO Y TRATAMIENTO DE LA INSUFICIENCIA CARDÍACA CRÓNICA REVISTA ARGENTINA DE CARDIOLOGÍA / VOL 78 Nº 2 / MARZO-ABRIL 2010 TAC MULTISLICE • Técnica no invasiva para evaluar la presencia de enfermedad coronaria y guiar en la necesidad de realizar una angiografía invasiva. • La TCMC puede considerarse en pacientes con riesgo de enfermedad coronaria intermedio o bajo. • La identificación de enfermedad coronaria por TCMC no significa que el paciente tenga isquemia, pero su extensión y gravedad indica un riesgo mayor de eventos cardiovasculares, independientemente de la presencia de isquemia en los estudios de perfusión. CONSENSO DE DIAGNÓSTICO Y TRATAMIENTO DE LA INSUFICIENCIA CARDÍACA CRÓNICA REVISTA ARGENTINA DE CARDIOLOGÍA / VOL 78 Nº 2 / MARZO-ABRIL 2010 TÉCNICAS RADIOISOTOPICAS Ventriculograma radioisotópico en equilibrio (99mTc) : para cuantificar la Fey. Objetiva alteraciones regionales de la motilidad puede sugerir la presencia de enfermedad coronaria (IIb.C). Estudios de perfusión miocárdica: para detección de isquemia miocárdica. Su utilización sistemática en pacientes con disfunción ventricular sin angor no es recomendable. Estudios secuenciales reposo-redistribución, ejercicio-redistribución tardía o reinyección con Tl201 o mediante Sestamibi, cuantificados o gatillados, se usan para detección de viabilidad miocárdica (miocardio hibernado) Centellografía con Galio6-citrato o Tc99m-pirofosfato, se aplican para el diagnóstico de procesos inflamatorios o miocardíticos (especificidad relativamente baja) . Los anticuerpos antimiosina con Indio 111 mejora la sensibilidad (especificidad intermedia). Tomografía por emisión de positrones (PET): Mayor especificidad. CONSENSO DE DIAGNÓSTICO Y TRATAMIENTO DE LA INSUFICIENCIA CARDÍACA CRÓNICA REVISTA ARGENTINA DE CARDIOLOGÍA / VOL 78 Nº 2 / MARZO-ABRIL 2010 HOLTER ECG DE 24 HS • Detección de taquiarritmias paroxísticas supraventriculares y/o ventriculares o presencia de bradiarritmias intermitentes que con frecuencia son causales o agravantes de los síntomas de IC. • La detección de arritmias ventriculares repetitivas o complejas tiene un valor pronóstico de mayor mortalidad general y de muerte súbita, • La variabilidad de la frecuencia cardíaca es un marcador de desequilibrio autonómico y se ha demostrado que su alteración también es pronóstica. Recomendación clase IIb. Nivel de evidencia C). CONSENSO DE DIAGNÓSTICO Y TRATAMIENTO DE LA INSUFICIENCIA CARDÍACA CRÓNICA REVISTA ARGENTINA DE CARDIOLOGÍA / VOL 78 Nº 2 / MARZO-ABRIL 2010 ESTUDIOS INVASIVOS : HEMODINAMIA En el marco de la IC crónica, la monitorización hemodinámica puede ser necesaria en: – el diagnóstico de IC en presencia de enfermedad pulmonar o hepática; – candidatos a trasplante cardíaco; – el manejo terapéutico de la IC avanzada, mediante lo que se denomina terapia ajustada. CONSENSO DE DIAGNÓSTICO Y TRATAMIENTO DE LA INSUFICIENCIA CARDÍACA CRÓNICA REVISTA ARGENTINA DE CARDIOLOGÍA / VOL 78 Nº 2 / MARZO-ABRIL 2010 CINECORONARIOGRAFIA • Indicada en pacientes con IC y evidencias de isquemia miocárdica cuando es posible considerar la revascularización miocárdica como opción terapéutica. • El antecedente de infarto previo y la existencia de angor (Recomendación clase I. Nivel de evidencia B), ya que en estos pacientes hay evidencias concretas de mejoría del pronóstico con la revascularización miocárdica. • En los casos en que no existe angina, se sugiere la detección de isquemia o hibernación por estudios no invasivos (Clase II a. Nivel de evidencia C). • Su utilización sistemática sólo tiene aplicación en la evaluación previa al trasplante cardíaco. CONSENSO DE DIAGNÓSTICO Y TRATAMIENTO DE LA INSUFICIENCIA CARDÍACA CRÓNICA REVISTA ARGENTINA DE CARDIOLOGÍA / VOL 78 Nº 2 / MARZO-ABRIL 2010 BIOPSIA ENDOMIOCÁRDICA • No ha demostrado un valor clínico considerable en el paciente con IC crónica. Recomendaciones clase IIa . Nivel de evidencia C. • Sospecha de miocarditis (particularmente de células gigantes) • Determinación de toxicidad miocárdica luego de quimioterapia con Adriamicina o drogas similares. • Determinación de compromiso miocárdico en enfermedades sistémicas (hemocromatosis, sarcoidosis, amiloidosis, endomiocardiofibrosis u otras). • Determinación de presencia de rechazo miocárdico en pacientes con trasplante cardíaco (indicación más utilizada). CONSENSO DE DIAGNÓSTICO Y TRATAMIENTO DE LA INSUFICIENCIA CARDÍACA CRÓNICA REVISTA ARGENTINA DE CARDIOLOGÍA / VOL 78 Nº 2 / MARZO-ABRIL 2010 ESTUDIO ELECTROFISIOLÓGICO • Para estudio de bradiarritmias y/o trastornos de conducción puede resultar de utilidad en la indicación de un marcapasos definitivo. • Confirmar el diagnóstico de taquicardia ventricular, definir el mecanismo, localizar el sitio de origen y evaluar la eficacia del tratamiento o la necesidad de un cardiodesfibrilador implantable (IIa. A). • El valor pronóstico reside mayormente en su alto valor predictivo negativo, especialmente en pacientes de etiología isquémica. CONSENSO DE DIAGNÓSTICO Y TRATAMIENTO DE LA INSUFICIENCIA CARDÍACA CRÓNICA REVISTA ARGENTINA DE CARDIOLOGÍA / VOL 78 Nº 2 / MARZO-ABRIL 2010 PREDICTORES DE SOBREVIDA CONSENSO DE DIAGNÓSTICO Y TRATAMIENTO DE LA INSUFICIENCIA CARDÍACA CRÓNICA REVISTA ARGENTINA DE CARDIOLOGÍA / VOL 78 Nº 2 / MARZO-ABRIL 2010 TRATAMIENTO CONSENSO DE DIAGNÓSTICO Y TRATAMIENTO DE LA INSUFICIENCIA CARDÍACA CRÓNICA REVISTA ARGENTINA DE CARDIOLOGÍA / VOL 78 Nº 2 / MARZO-ABRIL 2010 TRATAMIENTO INHIBIDORES DE LA ENZIMA CONVERTIDORA DE ANGIOTENSINA: IECA • Pacientes con Fey < 40% asintomáticos o con IC leve a grave (CF I-IV), a menos que existan contraindicaciones o no se toleren. The CONSENSUS Trial Study Group. N Engl J Med 1987;316:1429-35. The SOLVD Investigators. N Engl J Med 1991;325:293-302. ATLAS Study Group. Circulation ATLAS Study Group. Circulation • Esta indicación incluye a los pacientes que han sufrido un infarto agudo de miocardio (IAM) The SOLVD Investigators. N Engl J Med 1992;327:685-91. The SAVE Investigators. N Engl J Med 1992;327:669-77. AIRE Study Investigators. Lancet 1993;342:821-8. TRACE Study Group. N Engl J Med 1995;333:1670-6. (Clase I. Nivel de evidencia A). Mejoría de la sobrevida, ingresos hospitalarios, clase funcional y función ventricular BETABLOQUEANTES: BB – Pacientes con Fey < 40% asintomáticos o con IC leve a grave (CF I-IV), a menos que existan contraindicaciones o no se toleren. - Esta indicación incluye especialmente a los pacientes que han sufrido un IAM (Clase I. Nivel de evidencia A). Carvedilol Heart Failure Study Group. N Engl J Med 1996;334:1349-55. CIBIS-II: a randomised trial. Lancet 1999;353:9-13. Effect of Carvedilol on Survival in Severe Chronic Heart Failure. N Engl J Med 2001;344:1651-8. MERIT-HF Study Group. JAMA 2000;283:1295-302. Mejoría de la sobrevida, ingresos hospitalarios, clase funcional y función ventricular ANTAGONISTAS DE LA ALDOSTERONA: ESPIRONOLACTONA - EPLERENONA – Pacientes con Fey < 35% e IC moderada o grave (CF III-IV), a menos que existan contraindicaciones o no se toleren (Clase I. Nivel de evidencia A). Randomized Aldactone Evaluation Study Investigators. N Engl J Med 1999;341:709-17. – Pacientes que hayan sufrido un IAM (días 3 a 14), con Fey < 40%, y con IC clínica o diabetes (Clase I. Nivel de evidencia A). Eplerenone, a selective aldosterone blocker, in patients with left ventricular dysfunction after myocardial infarction. N Engl J Med 2003;348:1309-21. Reduce las internaciones y mejoría de la sobrevida Asociadas a IECA ó ARA II (pero no ambos) y un BB ANTAGONISTAS DE LOS RECEPTORES DE ANGIOTENSINA II: ARA II - Pacientes con Fey < 40%, asintomáticos o con IC leve a grave (CF I-IV) con intolerancia a los IECA (Clase I. Nivel de evidencia B). The CHARM-Alternative trial. Lancet 2003; 362:772-6. – Pacientes con Fey < 40% e IC sintomática en tratamiento con dosis óptima de IECA y BB, a menos que estén tratados con AA (Clase IIb. Nivel de evidencia B). - Val-HeFT. Eur J Heart Fail 2004;6:937-45. - The CHARM-Added trial. Lancet 2003;362:767-71. - VALIANT. Circulation 2005;112:3391-9. Reducción del riesgo de muerte por causas cardiovasculares Reducción del riesgo de reinternaciones HIDRALAZINA Y DINITRATO DE ISOSORBIDE – Pacientes con Fey < 40%, asintomáticos o con IC leve a grave (CF I-IV) que no toleren la indicación de IECA ni de ARA II (Clase IIa. Nivel de evidencia B). – Pacientes con Fey < 40% e IC sintomática en tratamiento con dosis óptima de IECA o ARA II, BB, AA (Clase IIb. Nivel de evidencia B). - La evidencia es superior en pacientes de origen afroamericano. DIGOXINA – Pacientes con Fey < 40%, IC moderada a grave (CF III-IV) y FA (Clase I. Nivel de evidencia C). – Pacientes con Fey < 40% e IC sintomática, en ritmo sinusal (RS), en tratamiento con dosis óptima de IECA o ARA II, BB, AA (Clase IIa. Nivel de evidencia B). Mejoría de la función ventricular y el bienestar. Reducción de los ingresos hospitalarios por IC. Sin mejoría en la sobrevida DIURETICOS – Pacientes con IC y síntomas y signos de retención hidrosalina (Clase I. Nivel de evidencia B). Wilson JR, Reichek N, Dunkman WB, Goldberg S. Effect of diuresis on the performance of the failing left ventricle in man. Am J Med 1981;70:234-9. ANTICOAGULANTES Y ANTIAGREGANTES PLAQUETARIOS ANTICOAGULACIÓN ORAL: Pacientes con IC que presenten: – FA (permanente, persistente o paroxística) (Clase I. Nivel de evidencia A). – Embolia sistémica (Clase I. Nivel de evidencia C). – Evidencia por imágenes de trombo intracavitario (Clase I. Nivel de evidencia C). ASPIRINA: - En pacientes con IC no debe indicarse en forma sistemática tratamiento antiagregante oral. No debe suspenderse en los pacientes con enfermedad vascular. INHIBIDORES DE LA HMG-COA REDUCTASA: ESTATINAS – Se indican habitualmente en pacientes con IC causada por enfermedad coronaria (Clase IIa. Nivel de evidencia B). – No están indicados en pacientes con IC de etiología no isquémica (Clase III. Nivel de evidencia B). – Los pacientes con síndrome coronario agudo (SCA) reciente tienen indicación de acuerdo con lo que sugieren las guías de SCA (Clase I. Nivel de evidencia A). Gissi-HF Investigators, Tavazzi L, Maggioni AP, Marchioli R, Barlera S, Franzosi MG, Latini R, et al. Effect of rosuvastatin in patients with chronic heart failure (The GISSI-HF Trial): A randomised, double-blind, placebo-controlled trial. Lancet 2008; 372:1231-9. IVABRADINA – Pacientes en tratamiento con dosis máximas toleradas de BB que persisten con FC > 70 lpm en reposo (Clase IIb. Nivel de evidencia B). – Pacientes con contraindicaciones absolutas para tratamiento con BB o digital y FC > 70 lpm en reposo (Clase IIb. Nivel de evidencia C). Dosis y titulación: 7,5 mg dos veces por día. Fox K, Ford I, Steg PG, Tendera M, Ferrari R; BEAUTIFUL Investigators. Ivabradine for patients with stable coronary artery disease and left-ventricular systolic dysfunction (BEAUTIFUL): a randomized, double-blind, placebo-controlled trial. Lancet 2008; 372:807-16. Tratamiento farmacológico de la insuficiencia cardíaca TERAPIA DE RESINCRONIZACIÓN CARDÍACA Clase I – Pacientes con IC crónica en CF III-IV bajo tto médico máximo, con Fey < 35%, ritmo sinusal y ancho del QRS ≥ 150 mseg (Nivel de evidencia A). – Pacientes con indicación de marcapasos o recambio, que presentan IC crónica en CF III-IV bajo tto médico máximo posible, con Fey <35% (Nivel de evidencia B). – Pacientes con indicación de TRC en los que además debería indicarse un CDI (75-76): - En “prevención secundaria”: pacientes con indicación de CDI (TVS o muerte súbita) (Nivel de evidencia A). - En “prevención primaria” debería considerarse la indicación de TRC asociada con CDI en pacientes jóvenes, que no tengan comorbilidades graves y con una expectativa de vida mayor de 2 años, en especial con antecedente de episodios de taquicardia ventricular (Nivel de evidencia C). TERAPIA DE RESINCRONIZACIÓN CARDÍACA Clase IIa – Pacientes con IC crónica en CF III-IV bajo tto médico máximo, con Fey < 35%, ritmo sinusal y ancho de QRS entre 120-150 mseg. Se sugiere realizar evaluación de parámetros de disincronía mecánica (Nivel de evidencia B). – Pacientes con IC crónica en CF I-II, con tratamiento médico máximo, con Fey < 30%, ritmo sinusal y ancho del QRS ≥ 150 mseg (Nivel de evidencia B). Clase IIb – Pacientes con IC crónica en CF III-IV (al menos 6 meses de evolución) bajo tratamiento médico máximo, con Fey < 35%, con fibrilación auricular y ancho de QRS ≥ 150 mseg. Es necesario generar un bloqueo A-V farmacológico o por ablación del nódulo A-V para asegurarse de que la mayoría de los latidos van a ser conducidos por el resincronizador (Nivel de evidencia B). – Pacientes que tienen indicación de marcapasos o que ya lo tienen implantado y necesitan un recambio (probable upgrade) con Fey < 35%, pero sin evidencias clínicas de IC. Debería analizarse el tiempo de marcapaseo que requiere el paciente y, en caso de que sea elevado, puede plantearse la posibilidad de TRC (Nivel de evidencia C). CARDIODESFIBRILADOR IMPLANTABLE Recomendaciones de CDI en prevención secundaria Clase I – Sobrevivientes de fibrilación ventricular o con episodio documentado de taquicardia ventricular sostenida que provoca inestabilidad hemodinámica o síncope, con Fey ≤ 40%, bajo tratamiento médico óptimo y con expectativa de vida de al menos un año con aceptable calidad de vida (Nivel de evidencia A). (77-80) . The Antiarrhythmics versus Implantable Defibrillators (AVID) Investigators. N Engl J Med 1997;337:1576-83. . Canadian Implantable Defibrillator study (CIDS). A randomized trial of the implantable cardioverter defibrillator against amiodarone. Circulation 2000;101:1297-302. . The Cardiac Arrest Study Hamburg). Am Heart J 1994; 127:1139-44. . Meta-analysis of the implantable cardioverter defibrillator secondary prevention trials. AVID, CASH and CIDS studies. Antiarrhythmics vs Implantable Defibrillator study. Cardiac Arrest Study Hamburg. Canadian Implantable Defibrillator Study. EurHeart J 2000;21:2071-8. CARDIODESFIBRILADOR IMPLANTABLE Recomendaciones de CDI en prevención primaria Clase IIa – Pacientes con IC en CF II-III con IAM previo de al menos 40 días de evolución, Fey < 35%, con tratamientotratamiento médico máximo y expectativa de vida de al menos un año con aceptable calidad de vida (Nivel de evidencia A). – Pacientes con IC de etiología idiopática en CF II-III,Fey < 35% con tratamiento médico máximo y expectativa de vida de al menos un año con aceptable calidad de vida (Nivel de evidencia B). – Pacientes con IC en CF I (asintomáticos) e IAM previo de al menos 40 días de evolución, Fey < 30%, con tratamiento médico máximo y expectativa de vida de al menos un año con aceptable calidad de vida (Nivel de evidencia B). Clase III – Pacientes con disfunción ventricular en la fase precoz de un IAM (antes de los 40 días de evolución) (Nivel de evidencia A). . Sudden Cardiac Death in Heart Failure Trial (SCDHeFT) Investigators. Amiodarone or an implantable cardioverterdefibrillator for congestive heart failure. N Engl J Med 2005;352:225-37. . MADIT II Investigators. Prophylactic implantation of a defibrillator in patients with myocardial infarction and reduced ejection fraction. N Engl J Med 2002;346:877-83. INSUFICIENCIA MITRAL FUNCIONAL Cirugía: – Se considerará en pacientes seleccionados con regurgitación mitral funcional grave y la función ventricular izquierda gravemente deprimida, que permanecen sintomáticos a pesar de tratamiento farmacológico óptimo. Grado de recomendación IIb, nivel de evidencia C – Se considerará la terapia de resincronización cardiaca (TRC) en pacientes seleccionados, ya que puede mejorar la geometría ventricular izquierda y la disfunción del músculo papilar y reducir la regurgitación mitral. Grado de recomendación IIa, nivel de evidencia B CIRUGÍA VENTRICULAR Aneurismectomía ventricular izquierda – Se considerará la realización de aneurismectomía ventricular izquierda en pacientes sintomáticos con aneurismas de ventrículo izquierdo grandes o discretos. Grado de recomendación IIb, nivel de evidencia C Cardiomioplastia – No se recomienda la cardiomioplastia o la ventriculectomía parcial izquierda (operación de Batista) para el tratamiento de la IC o como alternativa al trasplante cardiaco. Grado de recomendación III, nivel de evidencia C Restauración ventricular externa – No se recomienda la restauración ventricular externa para el tratamiento de la IC. Grado de recomendación III, nivel de evidencia C TRASPLANTE CARDÍACO Clase I – Pacientes con IC avanzada dependientes de drogas parenterales, ARM y/o ACM (Nivel de evidencia C). – Pacientes con IC avanzada y marcadores de mortalidad elevada (> 30%) dentro del año, a pesar del tratamiento médico óptimo y ajustado (Nivel de evidencia C). – Pacientes en IC avanzada con consumo de O2 máximo < 10 ml/kg/min (47) (Nivel de evidencia C). – Pacientes con IC y arritmia ventricular grave sintomática refractaria al tratamiento antiarrítmico y a CDI (Nivel de evidencia C). Clase IIa – Pacientes en IC avanzada con consumo de O2 máximo entre 11 y 14 ml/kg/min, que no toleran BB (47, 48) (Nivel de evidencia B). – Shock cardiogénico con falla orgánica múltiple potencialmente reversible (Nivel de evidencia C). 3 de diciembre de 1967 . Cirujano Christiaan Barnard TRASPLANTE CARDÍACO Clase IIb – Pacientes en IC con consumo de O2 máximo entre 11 y 14 ml/kg/min, que toleran BB; se propone realizar un puntaje de riesgo para ayudar a estratificar el pronóstico (47, 49) (Nivel de evidencia C). – Pacientes con indicación de TC y contraindicación relativa (Nivel de evidencia C). Clase III – Pacientes con IC bajo tratamiento médico incompleto (Nivel de evidencia C). – Pacientes en IC con posibilidad de otro tratamiento correctivo por cirugía o hemodinamia intervencionista (Nivel de evidencia C). – Pacientes con contraindicaciones absolutas para TC (Nivel de evidencia C). Contraindicaciones Absolutas para el trasplante cardíaco – Sepsis activa – Cáncer sin criterio de curación – Adicción activa a drogas ilícitas y alcohol – Psicosis activa – Infección por HIV – Imposibilidad demostrada de adherir al tratamiento