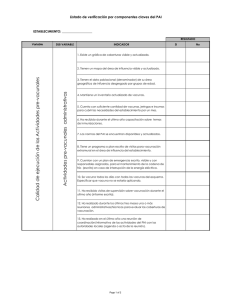
Unidad 1 - Cátedra de Medicina Preventiva y Social
Anuncio

Manual de Medicina Preventiva y Social II Edición 2013 Este recurso educativo constituye una guía para el estudio de los temas incluidos en el programa de la Asignatura y debe ser complementado con otros disponibles en el aula virtual de la Cátedra. Es de acceso libre y gratuito, y se permite su reproducción, en tanto se respete la versión original y se cite debidamente. Profesor Titular Dr. Gabriel Esteban Acevedo Cátedra de Medicina Preventiva y Social Facultad de Ciencias Médicas Universidad Nacional de Córdoba Manual de Medicina Preventiva y Social II Índice Unidad 1. Atención de la Salud y Situación Sanitaria Argentina……………………………3 Unidad 2. Sistema de Salud. ………………………………………………………………………………..12 Unidad 3. La Atención Primaria de Salud como eje del sistema sanitario…………. 30 Unidad 4. Instituciones prestadoras de servicios de salud ………………………………… 38 Unidad 5. Planificación y programación sanitaria ……………………………………………...52 Unidad 6. Inmunizaciones……………………………………………………………………………………65 Unidad 7. Prevención de patologías endémicas, emergentes y reemergentes…..105 Unidad 8. Calidad en los Servicios de Salud ……………………………………………………….115 2 Manual de Medicina Preventiva y Social II Unidad 1. ATENCIÓN DE LA SALUD Y SITUACIÓN SANITARIA ARGENTINA Autor: Prof. Titular Dr. Gabriel Acevedo Objetivo de la Unidad: ◊ Reconocer las principales tendencias de la situación de salud poblacional y de la atención de la salud. Contenidos de la Unidad: Tendencias globales de la situación de salud poblacional. Los principales cambios demográficos, sociales y epidemiológicos. Los fenómenos de transición demográfica y epidemiológica. Principales indicadores. Los cambios en la atención de la salud: La modalidad de atención, la descentralización de los servicios y el impacto de la aceleración de la innovación tecnológica. 3 Manual de Medicina Preventiva y Social II TENDENCIAS DE LA SITUACIÓN DE LA SALUD POBLACIONAL La situación de salud de la población se ha visto en las últimas décadas fuertemente influida por los cambios demográficos, epidemiológicos y sociales, modificando las necesidades de atención y generando nuevos desafíos y exigencias para los servicios sanitarios. La situación de salud de una población se ve influida por múltiples factores, como ya se viera al analizar los determinantes de la salud (Unidad 1 Manual de Medicina Preventiva y Social 1). Entre ellos adquieren gran relevancia los relativos a los propios atributos de la población. Se ha postulado que en los cambios de los patrones de salud influye primero la transición demográfica, llamando de esta manera al proceso evolutivo que está teniendo la población, causado por un descenso importante de las tasas de mortalidad y fecundidad y un aumento de la expectativa de vida, en segundo lugar, la transición epidemiológica, donde se observa una disminución de la mortalidad por causas infecciosas y un aumento a expensas de patologías crónicas, degenerativas y sociales. Además, los cambios en el contexto social, también repercuten decididamente sobre la situación de salud de la población. Entre ellos se destacan: Aumento de las Desigualdades sociales; Cambios en la relación de dependencia y en los roles familiares y la Violencia de género. Por otra parte, también se han producido en las últimas décadas cambios en la conformación de la estructura y organización de los servicios de salud, donde adquiere especial interés la creciente innovación de toda la tecnología sanitaria, sea para la prevención, diagnóstico o tratamiento de las enfermedades. A continuación se describen los principales CAMBIOS POBLACIONALES y los CAMBIOS EN LA ORGANIZACIÓN DE LA ATENCIÓN DE LA SALUD 1. CAMBIOS POBLACIONALES 1.1. Cambios demográficos El concepto de transición demográfica ha sido útil para describir los resultados que los cambios sociales, políticos y económicos han producido en la evolución de la mortalidad y la fecundidad en los países, especialmente en los desarrollados. Los indicadores de natalidad y mortalidad de los países latinoamericanos, entre ellos Argentina, se han modificado de manera distinta y en tiempos diferentes (de una manera más rápida que en los países más desarrollados). En la tabla 1 se observa la evolución de indicadores que reflejan cómo se han ido modificando en Argentina algunos indicadores demográficos y sanitarios que influyen en la estructura demográfica de la población. 4 Manual de Medicina Preventiva y Social II Tabla 1. Evolución de indicadores demográficos y sanitarios en Argentina. Fuente: INDEC. E (V): Esperanza de Vida al nacer. TMI: Tasa de Mortalidad Infantil. Asimismo en Argentina, sus habitantes han experimentando en las últimas décadas tres cambios demográficos importantes: desaceleración del crecimiento demográfico, envejecimiento de la población y urbanización. Aunque, es necesario destacar antes de presentar los datos que los indicadores de promedio nacional esconden diferencias que vale la pena destacar, por sus efectos en las características de la población y porque deben tenerse en cuenta en la formulación de políticas sociales en general y de salud en particular, ya que no todas las provincias poseen los mismos indicadores. Dicho en otras palabras, el proceso de cambios en la estructura demográfica del país no se presenta de forma homogénea, por el contrario, existen diferencias marcadas entre las subregiones y provincias del país. a. Desaceleración del crecimiento demográfico: La población del país a ha aumentado más de un 50%, en las últimas tres décadas, sin embargo en los últimos años se ha desacelerado el crecimiento demográfico: 1,3% en 1990–1995, 1,1% en 1995–2000 y 0,9% en 2000–2005. Este fenómeno de desaceleración del crecimiento se explica por dos factores: a. La tasa de natalidad anual media por 1.000 habitantes ha descendido en forma sostenida desde el quinquenio 1980–1985 (23,1) hasta el quinquenio 2000–2005 (18,0). b. La tasa de mortalidad general por 1.000 habitantes experimentó una ligera disminución desde 1980– 1985 (8,5) hasta 2000–2005 (7,9). b. Envejecimiento poblacional Siguiendo la tendencia mundial y de la población de la región de las Américas, en Argentina se observa, entre 1980 y 2005, un paulatino proceso de envejecimiento de la población: el índice de envejecimiento (población mayor de 65 años dividida por la población menor de 15 años, multiplicada por 100) pasó de 26,6 a 37,9. 5 Manual de Medicina Preventiva y Social II A esto se suma la evolución favorable de la esperanza de vida al nacer para ambos sexos, que aumentó en los últimos 25 años. En el quinquenio 1980–1985 fue de 70,2 años (66,8 para los hombres y 73,7 para las mujeres) mientras que en el quinquenio 2000–2005 alcanzó una media de 74,3 (70,6 para los hombres y 78,1 para las mujeres). A las esperanzas de vida más prolongadas se suma la estabilización o reducción de las tasas de fecundidad en la mayoría de los países dando como resultado un proceso de envejecimiento poblacional. 80 78 76 74 Total 72 Varones Mujeres 70 68 66 64 1975-1980 1980-1985 1985-1990 1990-1995 1995-2000 2000-2005 Figura 1. Evolución de la Esperanza Vida al Nacer en Argentina en últimas tres décadas. Fuente: elaboración propia, con base en datos del INDEC, 2006. c. Urbanización En la mayoría de las provincias del país se viene observando un aumento de la migración de personas residentes en zonas rurales hacia los principales centros urbanos (urbanización). Las desventajas sociales y económicas en las zonas rurales y pequeñas poblaciones han llevado a sus habitantes a emigrar hacia las zonas urbanas en busca de mejores condiciones de vida, de trabajo y de educación. No obstante, en la mayoría de los casos se observa que los emigrantes terminan radicándose en zonas marginales de los grandes centros urbanos en condiciones de pobreza, desempleo, inseguridad y escaso acceso a los servicios básicos. Así, la población que en la actualidad reside en centros urbanos en Argentina supera el 90%. 6 Manual de Medicina Preventiva y Social II 1.2. Cambios Epidemiológicos Concomitantemente con los cambios demográficos, sociales y económicos que se han producido en el país, en los últimos años han cambiado los patrones de salud y enfermedad, y dan lugar a la situación que se ha denominado transición epidemiológica. La disminución de la mortalidad por enfermedades infecciosas, especialmente en los niños, ha mejorado la esperanza de vida. Esto se produjo a raíz de la modernización agrícola (Aumento de la disponibilidad de alimentos) lo que introdujo mejoras en la nutrición, cambios en los criterios de higiene del agua, la leche y otros alimentos, el adecuado tratamiento de residuos y desechos cloacales y los avances de la medicina referentes a las enfermedades infecciosas. Ante esta situación adquieren, cada vez más importancia las enfermedades crónicas no transmisibles (enfermedades cardiovasculares, cáncer, respiratorias crónicas, diabetes) y trastornos como la obesidad, la hipertensión, además de la agravación de problemas como los accidentes de tránsito y la violencia. Además del proceso de envejecimiento poblacional, señalado en el punto anterior, otro de los principales factores responsables del aumento de enfermedades no transmisibles son los cambios en los estilos modos de vida. Los hábitos alimentarios de la población están modificándose: disminuye la ingesta de frutas, verduras, leguminosas, granos enteros y cereales, y aumenta la ingesta de hidratos de carbono, grasas y conservantes en alimentos elaborados. Al mismo tiempo se produjeron cambios de los hábitos laborales, con aumento de la jornada laboral, trabajo sedentario y esto provoca que una proporción importante de habitantes no alcancen los niveles mínimos recomendados de actividad física. Por otro lado la urbanización y los cambios de hábitos traen aparejado el aumento de la morbimortalidad por causas externas (Accidentes, lesiones autoinfligidas, violencia, etc.). A partir de los datos expuestos en el informe sobre Salud en la Américas de 2007 puede decirse que las afecciones y trastornos no transmisibles, muchos de ellos relacionados entre sí, de mayor relevancia y repercusión sobre la situación de salud son: Las Enfermedades del aparato circulatorio en conjunto representan más del 30% del total de defunciones en Argentina, el porcentaje más alto entre las causas principales de mortalidad en el país. En ese grupo, la insuficiencia cardíaca y la cardiopatía isquémica son las más importantes. Las neoplasias malignas son responsables del 20% de las defunciones. Los cánceres de pulmón y de colon son los que mayor mortalidad provocan dentro de este grupo. Las Enfermedades crónicas de vías respiratorias, generan menores tasas de mortalidad, pero constituyen un problema en cuanto a la carga de enfermedad o morbilidad. Los accidentes de tránsito terrestre constituyen un grave problema de salud pública en nuestro país, miles de personas mueren o resultan discapacitadas por esta causa. Los jóvenes de 15 a 29 años son los más afectados, seguidos de los adultos de 30 a 44 años de edad. A su vez las defunciones por esta causa afectan desproporcionadamente a los varones, presentando una razón hombre/mujer de 2,8:1. 7 Manual de Medicina Preventiva y Social II Enfermedades nutricionales y del metabolismo. Según la Encuesta Nacional de Nutrición y Salud 2009, del Ministerio de Salud, casi la mitad de las mujeres del país presentan sobrepeso u obesidad. Según un estudio que comprendió a cuatro ciudades del área central del país, entre 22,4% y 30,8% de las personas mayores de 20 años eran obesas, y entre 6,5 % y 7,7% de ellas tenían diabetes mellitus. Los problemas de salud mental afectan tanto a los jóvenes como a los ancianos aunque en forma diferente. La depresión, la violencia y el alcoholismo son problemáticas que demandan crecientemente la atención del sistema sanitario y que requieren de políticas estrategias y recursos, que en muchos casos no están disponibles. La ebriedad y la dependencia al alcohol acarrean consecuencias sociales y para la salud, a corto y a largo plazo. Nuestro país carece de información estadística actualizada sobre esta problemática aunque como referencia, puede citarse que la carga de morbilidad por el consumo de alcohol en la Región de la Américas es tan considerable que sobrepasa los porcentajes mundiales: 4,8% de las defunciones y 9,7% de los AVAD (años de vida asociados a discapacidad) en el año 2000 (en comparación con 3,2% y 4,0% en todo el mundo, respectivamente) son atribuibles al consumo de alcohol, y la mayor parte corresponde a América Central y América del Sur. La violencia es otro de los problemas de salud pública que registra una frecuencia creciente y afecta especialmente a las mujeres y niños. En definitiva, las enfermedades y los trastornos no transmisibles están en franco aumento y de no mediar acciones sistemáticas orientadas a revertir esta tendencia, se producirá un fuerte el impacto sobre la salud poblacional en el futuro y habrá una abrumadora demanda de servicios de salud. Como se muestra en la tabla 2, las tasas ajustadas de mortalidad por enfermedades transmisibles y no transmisibles en Argentina, indican diferentes niveles de riesgo de mortalidad, reflejando un claro predominio de la mortalidad por enfermedades no transmisibles. Tabla 2. Mortalidad según causas en Argentina, 2012. Fuente: DEIS (Dirección de Estadísticas e Información en Salud – Ministerio de Salud de la Nación. 8 Manual de Medicina Preventiva y Social II No obstante la tendencia general que marca el incremento del peso relativo de las enfermedades y los trastornos no transmisibles, al igual que como se mencionara cuando nos referimos a los cambios demográficos, en el perfil epidemiológico también hay diferencias significativas entre las diferentes subregiones y provincias del país, persistiendo en la mayoría y especialmente en las del norte, problemas de salud atribuibles a la pobreza, enfermedades infectocontagiosas (diarreas, parasitosis) anemias carenciales, desnutrición, entre otras. Tanto en Argentina, como en América Latina, se observa una situación de salud de gran heterogeneidad (coexistencia de diferentes etapas de la transición epidemiológica) caracterizada por la alta incidencia simultánea de enfermedades transmisibles y no trasmisibles más el resurgimiento de algunas enfermedades infecciosas que parecían controladas; configurando lo que se ha denominado una “polarización epidemiológica”, fenómeno que no solo se observa entre los países, sino dentro de ellos en distintas zonas geográficas y entre las diversas clases sociales, generando desigualdades muy marcadas en la sociedad. Cuadro 1. Escenario Epidemiológico actual en Argentina En aumento - Crónicas no transmisibles (Enfermedades Cardiovasculares, Diabetes, Depresión) - Violencia - Adicciones - Accidentes viales Enfermedades que retornaron (Reemergentes) - Dengue - Fiebre amarilla - Rabia – Coqueluche - Brucelosis Nuevas Enfermedades - N1H1 - Gripe Aviar Enfermedades que nunca se fueron - Chagas - Tuberculosis - Lepra - Desnutrición - Sífilis de transmisión vertical 2. CAMBIOS EN LA ORGANIZACIÓN DE LA ATENCIÓN DE LA SALUD Se analizan a continuación, en forma sucinta, tres componentes de los servicios de salud que consideramos de especial interés, y sobre los que profundizaremos en unidades siguientes, estos son: los Cambios en la Modalidad Asistencial, Descentralización de los servicios e innovación tecnológica. a. Cambios en la Modalidad Asistencial Se viene impulsando en los últimos años en nuestro país, al igual que en la mayoría de los países, una reformulación del modelo de atención, tradicionalmente centrado en la asistencia de la enfermedad, para que fortalezcan las actividades de promoción de la salud y prevención de la enfermedad, traten tanto las enfermedades crónicas como las agudas y respondan a la creciente amenaza de los problemas de salud relacionados con el abuso de sustancias y la violencia, entre otros. 9 Manual de Medicina Preventiva y Social II Cabe aclarar que, como veremos en unidades siguientes, este cambio del modelo, si bien presenta ya algunas experiencias que dan cuenta de lo que se pretende, todavía es incipiente y continua prevaleciendo una modalidad asistencial que privilegia, al momento de asignar los recursos, las intervenciones orientadas a tratar la enfermedad por sobre las acciones destinadas a promover la salud y la prevención. No obstante, se observa un creciente interés en estrategias de salud familiar más que en la asistencia individual. Este abordaje tiende a favorecer la modalidad de atención integrada en lugar de la utilización de un conjunto de servicios especializados, y ha estimulado la estrategia de atención basada en equipos multidisciplinarios. Otra de las tendencias muy difundidas ha sido el cambio de la atención del paciente internado, sobre los que se aplican nuevos dispositivos asistenciales que buscan reducir el período de hospitalización, tales como la cirugía ambulatoria, los hospitales de día y la internación domiciliaria. b. Descentralización de la gestión y provisión de servicios El concepto “descentralización” se utiliza para referirse a formas organizativas muy variadas, en general se usa para hacer referencia a la transferencia de cierto grado de autonomía a una unidad de provisión de servicios de salud. Se postula que estas transferencias logran fortalecer a los niveles locales de gobierno, aproximan el nivel de toma de decisiones a lugar de producción de los servicios, favorecen el desarrollo de la estrategia de atención primaria de la salud, a partir de que aumenta la cobertura de los servicios, hace más eficaz la provisión de los mismos, mejora la equidad en la distribución de los recursos a las regiones más desfavorecidas, favorece la participación de la comunidad y disminuye los gastos del nivel central. La descentralización de la administración y la prestación de servicios de salud han sido uno de los componentes principales de los proyectos de reforma de la salud en muchos países de Latinoamérica. Mientras algunos la han completado, otros están avanzando en la aplicación de políticas descentralizadoras. En muchos países, las responsabilidades, la autoridad y los recursos han sido transferidos al nivel subnacional, es decir, las regiones, provincias o departamentos, y en otros al nivel municipal. Se han observado diversas formas de descentralizar los servicios de salud, y a su vez el número de funciones que se pueden descentralizar es muy amplio, por ejemplo programación (programas de prevención y promoción), gestión de recursos humanos (incluye la transferencia de decisiones sobre la asignación y gestión del personal), compra de insumos y mantenimiento de equipamiento, administración económico-financiera, entre otras. Las evaluaciones sobre los resultados de la descentralización señalan que en muchos casos no se asocia a mejoras en la eficiencia, la calidad, la equidad, ni la satisfacción por parte de la población. Teniendo en cuenta estos resultados debe revisarse críticamente en qué casos la descentralización es una política apropiada para mejorar los sistemas de salud, que modalidades de descentralización son las más apropiadas al contexto económico y político de cada país, y que mecanismos de implementación son los más adecuados. 10 Manual de Medicina Preventiva y Social II La Innovación Tecnológica La atención de la salud constituye uno de los campos en que más ostensiblemente se ha experimentado el formidable desarrollo científico y tecnológico de las últimas décadas. Los progresos de la electrónica, la tecnología genética y la biotecnología están promoviendo cambios significativos en el manejo de muchas enfermedades y con ello múltiples efectos tanto sobre la salud de la población como en el sistema sanitario y en especial sobre sus recursos humanos, que no pueden ni deben ser ignorados. a. Impacto de las nuevas tecnologías sobre la salud de la población. En relación a la población puede decirse que en general los avances tecnológicos han contribuido a incrementar la esperanza de vida y la calidad de vida, aunque es preciso advertir que en no pocos casos también a profundizar las desigualdades. Asimismo, la vertiginosa renovación tecnológica genera tensiones en forma permanente y continua al interior de los sistemas de salud, que como se verá más adelante atraviesan por serios problemas de financiamiento. Estos progresos técnicos tienen dos tipos repercusiones sobre los costos de atención: En unos casos conducen a prestaciones más costosas (no siempre más efectivas) van desplazando en muchos casos el financiamiento de la prevención y promoción de la salud. En otros pueden tener como consecuencia reducciones en los costos de atención a partir de una mayor capacidad resolutiva de las intervenciones preventivas o de diagnóstico y tratamiento de la enfermedad. Por ello, las autoridades de salud pública enfrentan el desafío de llevar los beneficios de la ciencia y la tecnología a la mayor cantidad posible de personas con el fin de mejorar equitativamente la calidad de sus vidas. b. Implicancias de las nuevas tecnologías sobre los profesionales de la salud. El desarrollo de nuevas tecnologías repercute en forma directa y de diferentes maneras sobre el personal de los servicios de salud, motivan cambios en las condiciones de empelo y de trabajo y modificando los requerimientos de calificación de los profesionales y técnicos del sector. Así, se observa que en ocasiones promueve la creación de nuevas actividades y puestos de trabajo, en otras supone una redefinición de las actividades profesionales. Las calificaciones y especializaciones, hasta hace poco válidas, se hacen obsoletas y surge la necesidad de adquirir nuevas competencias mediante una capacitación y readaptación profesional e incluso, a veces, de una nueva especialización. Además, la disponibilidad de nuevas tecnologías de diagnóstico y tratamiento, en particular de medicamentos, requiere modificar el estilo de práctica profesional y desarrollar programas de 11 Manual de Medicina Preventiva y Social II evaluación de tecnologías para asegurar una utilización racional de la misma y contribuir a favorecer un acceso más equitativo. Dichas evaluaciones se fundamentan en las siguientes tres razones: Falta de correlación entre gasto sanitario e indicadores globales de salud, variabilidad inexplicada de la práctica médica no asociada consistentemente a resultados y comprobación empírica del beneficio nulo o marginal de muchas intervenciones en salud. Ante ello, deberían impulsarse más decididamente la Evaluación de las Tecnologías Sanitarias, lo que posibilita objetivar los resultados de las mismas, y de ese modo se constituye en un instrumento de gran validez para formular una oferta asistencial efectiva; que brinde garantías a los usuarios y posibilite una asignación más eficiente de los recursos disponibles, contribuyendo a la sustentabilidad de un sistema sanitario equitativo. Bibliografía Consultada: Barbara Starfiel, Atención Primaria – Equilibrio entre necesidades de salud, servicios y tecnología –Ed. Masson, 2000. Bosetti C, Malvezzi M, Chatenoud L, Negri E, Levi F, La Vecchia C. Trends in cancer mortality in the Americas, 1970–2000. Ann Oncol. 2005;16:489–511. J.A. Muir Gray, Atención Sanitaria – Basada en la Evidencia – Ed. Churchill Livingstone, 1997. Organización Mundial de la Salud. Prevención de las enfermedades crónicas: una inversión vital. Ginebra: OMS; 2005. Organización Panamericana de la Salud. Condiciones de salud y sus tendencias. En: La salud en las Américas Volumen I Regional. Washington, DC: OPS; 2007. Publicación Científica y Técnica No. 622. Organización Panamericana de la Salud. Las políticas públicas y los sistemas y servicios de salud. En: La salud en las Américas Volumen I Regional. Washington, DC: OPS; 2007. Publicación Científica y Técnica No. 622. Actividad Práctica Unidad 1: Utilizando el informe de indicadores básicos de Argentina publicado por el Ministerio de Salud de la Nación y OPS del año 2010, disponible en www.medicinapreventiva.fcm.unc.edu.ar, usted deberá: a. En primer término, Identificar tres provincias con menor tasa de fecundidad, mayor esperanza de vida al nacer y mayor proporción de población urbana, y otras tres provincias que se sitúen en los extremos opuestos en cuanto a dichos indicadores, b. Luego, relacionar estos hallazgos con los indicadores de morbimortalidad y socioeconómicos de las provincias bajo análisis, c. Finalmente elabore un breve reporte (dos a tres páginas) describiendo la situación encontrada. 12 Manual de Medicina Preventiva y Social II Unidad 2. SISTEMA DE SALUD. Autor Profesor Titular Dr. Gabriel Acevedo Objetivos de la unidad: o o Reconocer las principales características y orientaciones de los sistemas y subsistemas de salud. Identificar las particularidades del Sistema de Salud de la República Argentina. Contenidos de la Unidad: Los sistemas de salud conceptualización. Fines y Objetivos de los sistemas de salud. Principales componentes de los sistemas sanitarios. Los sistemas clásicos: los servicios públicos, la seguridad social y los seguros privados. Caracterización del sistema de salud argentino y los subsectores que los conforman. El subsector estatal nacional, provincial y municipal, sus objetivos, cobertura, fuentes de financiamiento y modelo de provisión y retribución de servicios. Las obras sociales nacionales, provinciales y de régimen especial, sus objetivos, cobertura, fuentes de financiamiento y modelo de provisión y retribución de servicios. 13 Manual de Medicina Preventiva y Social II LOS SISTEMAS DE SALUD CONCEPTUALIZACIÓN Los sistemas de salud son definidos de muy diversas maneras. Si bien es sustancial definir sus límites, es necesario recordar que los sistemas de salud actúan como mediadores y articuladores, dentro de un marco político, económico y técnico, y en un momento histórico determinado. En consecuencia, la definición, los límites y los objetivos de un sistema de salud son específicos de cada país de acuerdo con sus propios valores y principios. La Organización Mundial de la Salud en su Informe sobre la salud en el mundo: Mejorar el desempeño de los sistemas de salud, del año 2000 define al sistema de salud como el conjunto de entidades encargadas de las intervenciones en la sociedad que tienen como propósito principal la salud. Estas intervenciones o acciones de salud abarcan la atención a las personas y al entorno, realizada con la finalidad de promover, proteger o recuperar la salud, o de reducir o compensar la incapacidad irrecuperable, independientemente de la naturaleza pública, estatal, no estatal o privada de los agentes sanitarios. Esto alcanza a las acciones dirigidas a incidir en los determinantes de la salud, así como las orientadas a mejorar la situación sanitaria. En el marco de la definición de la OMS, el sistema de salud abarca, además de los establecimientos sanitarios, el cuidado de la salud en el hogar, los proveedores privados, y las aseguradoras, entre otras, y comprende también acciones que realizan otros sectores y que afectan a la salud. Dicho en otras palabras, un sistema sanitario puede definirse como el modelo organizativo y financiero que una sociedad, o un colectivo de personas (por ejemplo: asociados a una obra social) adopta para proteger la salud de sus ciudadanos, o de sus miembros, y prestar servicios sanitarios a los que los necesitan. Fines y Objetivos de los sistemas de salud. Como surge de las definiciones antes comentadas la finalidad fundamental de un sistema de salud es promover y proteger la salud de la personas y están basados en valores, los cuales constituyen principios estructurales que condicionan su organización y funcionamiento. Por ello, dependiendo de los valores que la sociedad posee en relación a la salud de quienes la conforman varían las finalidades de los sistemas de salud. Para la mayoría de los países, entre los que se encuentra Argentina la salud es un bien público que debe ser garantizado por el estado, en tanto que para algunos como por ejemplo los Estados Unidos, la salud constituye un bien privado, cuyo cuidado y financiamiento depende predominantemente de los particulares. Los objetivos que se plantean los sistemas de atención de la salud son muy diversos, pero en general en los países que consideran a la salud como un bien público, pueden resumirse en cinco puntos: La universalidad: en la cobertura de los servicios de atención a la salud. La calidad: en los procedimientos y en los resultados finales (Ej. El aumento en la calidad de vida) 14 Manual de Medicina Preventiva y Social II El aumento de la vida saludable: antes que la cantidad de vida lograr mejorar la calidad de vida y aun más extender el lapso de la vida saludable. La disminución de las inequidades: esto contribuiría a lograr la eficacia y la satisfacción social. El aumento del grado de satisfacción de los ciudadanos. Para alcanzar estos objetivos, que son denominados “objetivos finales” deben también alcanzarse otros, denominados complementarios y que son: a. La participación social: la salud no es un bien que se da, sino que ha de ser generada desde dentro. La acción sanitaria no puede ni debe ser un esfuerzo impuesto desde afuera y ajeno a la población, ha de ser más bien una respuesta de la comunidad a los problemas que sus miembros perciben, orientada en la práctica de un modo que sea aceptable para estos, y debidamente apoyado por una infraestructura adecuada. Desde esta perspectiva, podríamos decir que la participación comunitaria se conceptualizaría como una serie de acciones sencillas, que en ningún caso han de ser siempre de naturaleza medica, destinadas a satisfacer las necesidades sanitarias esenciales de los individuos, de las familias, de la comunidad y a mejorar la calidad de vida. Se basa en el supuesto fundamental de que la salud se hace o se deshace en los lugares que los individuos viven y trabajan. b. La eficiencia: en el uso de recursos en relación con los objetivos y principios establecidos, sobre todo teniendo en cuenta su escasez. Esto no necesariamente se alcanza reduciendo los costos, sino optimizando el nivel de impacto que se logre sobre la población al solucionar en forma concreta. c. La integridad de la atención: según las necesidades impuestas por la gravedad de los daños y los problemas que requieren de una atención progresiva. También constituye un requisito para la eficacia, la satisfacción y la equidad. Para lograrla partimos del supuesto funcionamiento integral de la red de servicios conformada por todas las unidades (Ej.: hospitales, centros de salud, programas de salud, etc.) acordes a las relaciones y desarrollo técnico- económico y social del país; donde todos y cada uno de sus niveles están jerarquizados e interrelacionados, permitiendo la referencia y contra referencia eficiente de todos los pacientes de la red. A su vez, cada nivel se constituye en un espacio para la integración de las acciones de atención de la salud preventiva, de promoción, de recuperación, y de rehabilitación y de reinserción social; que se integran funcionalmente con las restantes estructuras y niveles del sistema sanitario. Si hablamos de integridad partimos de considerar al ser humano desde una perspectiva biopsico-social. Las esferas biológica, psicológica y social no se tratan de manera independiente o tangencial, sino que se abordan integralmente. d. Solidaridad: se requiere de la misma para afrontar colectivamente la incertidumbre y la complejidad de los problemas de salud relativos tanto a los riesgos como a las enfermedades, y la organización de las respuestas. Es un criterio fundamental para la organización del financiamiento de los servicios, es decir toda la sociedad contribuye según su capacitad y esos recursos se asignan según la necesidad de atención de la población, a fin de asegurar el acceso equitativo y universal. 15 Manual de Medicina Preventiva y Social II También puede ser entendida como la asociación dirigida a unir esfuerzos para la protección de la salud, como por ejemplo la que se da en las asociaciones mutuales. En consecuencia la solidaridad es una condición de la equidad y de la participación y contribuye a la eficiencia y productividad, con lo que constituye un factor fundamental de la eficacia y satisfacción sociales de los sistemas de salud. LOS ACTORES DE UN SISTEMA DE SALUD Independientemente del tipo de sistema de salud que adopte un país, cuyas características se describen más adelante, en todos los casos en ellos pueden identificarse tres actores principales que se encuentran relacionados entre sí: o La población o La autoridad sanitaria o Los proveedores de servicios No obstante, cabe aclararse que esta es una mirada centrada sobre los principales actores relacionados con el sistema sanitario, siendo que pueden individualizarse otros, tales como los formadores de profesionales y trabajadores del sector (entre ellos las universidades) proveedores de insumos y equipamiento, representantes gremiales, asociaciones de profesionales, etc. Autoridad Sanitaria (Ministerio de Salud) Proveedores de Servicios Población Pacientes (Profesionales – Centros de Salud - Hospitales) 16 Manual de Medicina Preventiva y Social II FUNCIONES PRINCIPALES DE LOS SISTEMAS DE SALUD: Como se mencionó en el punto anterior los sistemas de salud pueden adoptar distintas formas de organización. En cada una de las formas de organización se identifican fortalezas y debilidades. Así, para poder analizar en forma comparativa los sistemas sanitarios es conveniente reconocer sus principales componentes, que básicamente son: 1. Conducción, Regulación y Fiscalización. 2. Financiamiento y Asignación de los recursos 3. Protección o Aseguramiento de salud, 4. Provisión de servicios de atención de la salud 1. Conducción, Regulación y Fiscalización. Estas funciones, son denominadas por la Organización Panamericana de la Salud (OPS) como función de rectoría, y se refiere a las áreas de responsabilidad y competencias institucionales que deben ejercer las autoridades sanitarias de un sistema de salud. Para cumplir esta función las autoridades deben estar en capacidad de: a. ejercer la conducción del sector salud, y b. realizar una efectiva regulación y fiscalización de las actividades sanitarias (promoción y prevención, asistencia, rehabilitación, entre otras). a. La conducción del sector salud supone que la autoridad sanitaria (Ministerios) posea capacidad para orientar efectivamente a las organizaciones del sector y movilizar instituciones y grupos sociales en apoyo de la política de salud mediante: 1) el análisis de la situación de salud, incluida la definición de las prioridades y objetivos sanitarios; 2) la formulación, diseminación, monitoreo y evaluación de las políticas, planes y estrategias de salud; 3) la movilización de actores y recursos; 4) la promoción de la salud y la participación y control social en salud; 5) la armonización de la cooperación técnica internacional; 6) la evaluación del desempeño del sistema de salud, incluida la medición del logro de las metas y de los recursos utilizados. b. Regulación y fiscalización: La regulación, es decir la intervención que realiza el estado sobre el sistema de salud es muy importante en la mayoría de los países. Esa intervención se justifica especialmente cuando la salud es considerada como un bien público y la provisión de servicios de atención de la misma no puede regirse absolutamente por las leyes del mercado. Esto es así, además, por las características especiales que tiene la atención sanitaria, que presenta un conjunto de especificidades y aspectos diferenciales en relación con otros productos y servicios. Entre las especificidades más relevantes pueden citarse: Tendencia al acceso universal: toda la población tiene derecho a acceder a los servicios de salud; Complejidad e Incertidumbre: existe, en general, alta incertidumbre respecto de los resultados que se van a obtener mediante la aplicación de métodos diagnósticos y terapéuticos. Dificultad para obtener información: los usuarios en general conocen poco de la performance o resultados terapéuticos que logran quienes brindan la asistencia (profesionales e instituciones); 17 Manual de Medicina Preventiva y Social II Externalidades: los resultados de una intervención, por ejemplo la vacunación, no solo beneficia a quien la recibe, sino que además lo hacen las personas que están en contacto con ella. Proceso tecnológico muy dinámico: el cambio de las tecnologías de prevención, diagnostico y tratamiento, es muy acelerado, costoso y no siempre reporta más beneficios a la población. En definitiva, la conjunción de todas estas especificidades condiciona al sector sanitario para que sea altamente intervenido o regulado por los gobiernos y que en la mayoría de los países la asignación de recursos no se realice total o parcialmente de acuerdo a las leyes de mercado. 2. Financiamiento y Asignación de Recursos 2.1. La financiación de los sistemas sanitarios, esto es de donde provienen los recursos para solventar económicamente las prestaciones de salud, puede realizarse mediante la aplicación de uno o más de los siguientes mecanismos: a. Ingresos generales del estado, los impuestos; b. Cotizaciones sociales asociadas a la actividad laboral; y c. Contribuciones privadas a. Ingresos generales del estado: basada en impuestos; presenta las siguientes características: El derecho a la atención sanitaria con financiación pública se genera para todos los ciudadanos, brindan cobertura universal, aunque cabe aclarar que esto no significa que el acceso a los servicios sea gratuito para el 100% de la población, dado que en casi todos los casos existe un componente de financiamiento privado individual que se expresa en los copagos por prestaciones de servicios o para la adquisición de medicamentos. b. Cotizaciones sociales asociadas a la actividad laboral: los recursos provienen de los aportes que realizan los trabajadores formales, a quienes se les descuenta obligatoriamente una parte de su salario para destinarlo al sistema de salud. Así, el derecho a la atención sanitaria se genera para los trabajadores y sus familiares, no brindan por tanto cobertura universal. c. Contribuciones privadas: los recursos provienen de las contribuciones que en forma voluntaria realizan los individuos que contratan el servicio privado de salud. No genera derecho a la atención sanitaria, excepto el derivado del compromiso por el pago efectuado. El monto de la contribución económica la establece el proveedor o una entidad aseguradora y se relaciona con los servicios prestados. 2.2. La asignación de recursos depende en gran medida de los mecanismos de pago a profesionales e instituciones prestadoras de servicios. Básicamente existen tres sistemas de pago a los profesionales y de salud: El acto médico La capitación El Salario El acto médico o pago por prestaciones implica que se retribuye cada una de las actuaciones profesionales: consultas, prácticas diagnosticas o terapéuticas, entre otras. 18 Manual de Medicina Preventiva y Social II Tanto los servicios como los aranceles que los profesionales facturan por brindarlos, pueden o no estar regulados, según los sistemas que lo utilicen. La capitación supone retribuir al profesional mediante el pago de un monto por cada persona a su cargo. El valor que asume la cápita suele estar ajustada según el riesgo de enfermedad que posea la población a cubrir. El Salario. Es el mecanismo de pago habitual en los sistemas públicos de salud, e implica un pago por un conjunto de horas trabajadas. 3. Protección o Aseguramiento de salud En materia de aseguramiento, el Estado tiene la responsabilidad de tutelar una efectiva protección social en materia de salud, garantizando el acceso a un plan básico de servicios de salud para todos los habitantes, o mediante planes específicos orientados a grupos especiales de población. Ello exige el fortalecimiento de la capacidad institucional de los ministerios o secretarías de salud para definir el contenido de los planes de prestaciones básicas que tienen carácter obligatorio para las personas amparadas bajo el o los sistemas de protección social en salud de responsabilidad pública. Además, debe definir las poblaciones y territorios que serán cubiertos por el conjunto de las prestaciones, así como proteger los derechos de los usuarios y difundirlos. Por último, debe regular y controlar el cumplimiento público y privado de las prestaciones, y garantizar que ningún beneficiario de los planes obligatorios de protección social en salud sea excluido por riesgos relacionados con la edad o por patologías preexistentes. 4. Provisión de servicios de atención de la salud Proveer servicios eficientes, equitativos y de buena calidad, y permitir que la población acceda a ellos es una de las funciones principales del sistema de salud. Probablemente esta sea la función que se reconoce con mayor facilidad, dado que encarna el propósito de todos los sistemas de salud, y su grado de implementación afecta directamente la capacidad para mantener la salud y prevenir las enfermedades tanto en el nivel individual como de la comunidad y por ello se desarrolla en este manual en los capítulos tres y cuatro con mayor profundidad las formas en que se organiza y presta la asistencia sanitaria. La función de brindar servicios de salud es también fácilmente identificable porque está corporizada en las organizaciones de atención de salud, el trabajo de los profesionales, y las intervenciones y la tecnología para la salud que cada sociedad ha puesto a disposición para satisfacer esta necesidad humana básica. Los servicios de atención de salud incluyen tanto los servicios personales como los públicos, es decir, responden tanto a las necesidades de los individuos como de la población. Deben orientarse a cubrir todos los niveles de atención y abarcan desde las actividades de promoción de la salud y prevención de la enfermedad hasta los tratamientos curativos y paliativos, la rehabilitación y la atención a largo plazo. 19 Manual de Medicina Preventiva y Social II Las modalidades de prestación de los servicios de salud han sido reformadas en las últimas décadas en procura de lograr la complementariedad de los diversos proveedores y grupos de usuarios, con el propósito de ampliar la cobertura de atención de salud en forma equitativa y eficiente. Por ello, la tarea de coordinación y armonización en la provisión de los servicios de salud, es de particular importancia en sistemas caracterizados por la presencia de múltiples actores, de naturaleza pública y privada, y sobre cuya gestión es preciso influir para lograr que se alcancen los objetivos comunes. TIPOLOGÍAS BASICAS DE SISTEMAS SANITARIOS Desde un punto de vista histórico existen tres sistemas de salud puros, y de ellos han derivados los llamados sistemas mixtos, cuyos componentes son mixtura de los sistemas originales. 1. Sistema Beveridgiano (Sistema Beveridge, Sistema Nacional.) Origen: Este sistema lleva el nombre de Sir William Beveridge, quien a finales de la 2º guerra mundial realizó un informe sobre la situación social en Inglaterra, y desembocara en 1948 en la creación del Sistema Nacional de Salud (NHS). Principales Características: La participación de Estado es total y mantiene una gran capacidad de regulación sobre todo el sistema. Hay una cobertura universal, es decir alcanza a todos los ciudadanos del país. Su financiación es estatal, con dinero proveniente de los contribuyentes, por lo cual, a partir de allí, el acceso es gratuito. Los proveedores de los servicios (profesionales, instituciones médicas tienen dependencia mayoritariamente pública. Como debilidad del sistema, pueden destacarse las largas listas de espera, con cierto grado de insatisfacción de los usuarios en ese tema. Países donde tiene predominancia: Actualmente es un modelo vigente en Inglaterra, Suecia, Portugal, Dinamarca, España, Noruega, y la mayoría de los países de Europa del este. 2. Sistema Bismarckiano: (Sistema de Seguridad Social) Origen: Este sistema tiene esa denominación en homenaje al canciller alemán Bismarck, quien merced a reclamos de los trabajadores alemanes estableció un sistema con aportes de los asalariados y patronales. Principales Características: La participación de Estado es relativa, con algunos grados de regulación, habiendo participación de entidades intermedias con facultades de contralor. La financiación es por aportes y contribuciones de los empresarios y de los trabajadores, que son por lo general obligatorios y los administran los propios interesados. La misma se basa en el trabajo y la actividad laboral. La administración de los recursos y la organización de los servicios la efectúan entidades intermedias no gubernamentales que contratan servicios con proveedores privados o públicos. 20 Manual de Medicina Preventiva y Social II El acceso y la cobertura no son universales, es un beneficio a la parcialidad aportante y su grupo familiar. Como debilidad del sistema, puede destacarse su fragmentación, provoca gastos innecesarios y existe una tendencia a la sobreutilización, ya que de esa manera los controles son dificultosos. Hay un grado bajo de equidad inicial, pero los niveles salariales marcan cobertura diferenciadas. Países donde tiene predominancia: Este es el modelo adoptado por Francia, Alemania, Bélgica, y Japón. Como se verá más adelante todas las Obras Sociales Argentinas son exponentes de este modelo. 3. Sistemas de Compra de Seguros (privado). Se denominan así a los sistemas donde los habitantes deben procurarse su propio seguro de salud privado, no habiendo cobertura alguna de parte de organismos estatales, aunque sí puede haber provisión estatal de servicios. Principales Características: Tienen una característica organizacional típicamente fragmentada, descentralizada y con escasa regulación pública. Se paga al proveedor por su servicio directamente o a través de un seguro voluntario que en su mayoría es privado. La amplitud de la cobertura depende del precio del seguro que se contrata, pudiendo ser parciales o totales. La selección adversa es por riesgo en consecuencia la cobertura es restringida y el gasto es alto. La participación del Estado se remite a elementos de educación para la salud y a la provisión directa de servicios que deben pagar los seguros o en forma particular, así como en la provisión de factores condicionantes de salud (llamados indirectos) como ser cloacas, agua potable, instrucción, viviendas, etc. La cobertura es restringida a quienes pueden pagar los seguros, con todos los riesgos de la selección adversa. Es un sistema inequitativo por naturaleza. Países donde tiene predominancia: Este es el modelo adoptado en Estados Unidos. 4. Sistemas Mixtos. Llamase así a los sistemas que toman elementos de los anteriores y es el modelo de sistema de Argentina. Principales Características: Los mixtos buscan, básicamente, ampliar la cobertura a la mayor parte de la población, así como asignar recursos en gastos necesarios tomando las experiencias en la materia de los sistemas tradicionales. El gasto es alto para lo que se obtiene como servicios y resultados. Al no existir población objetivo, el sistema es ineficaz, y el gasto está muy mal asignado y su financiación es cruzada. La cobertura es amplia, pero debido a su falta de identificación de la población objetivo suelen tener exclusiones. Es un sistema fragmentado e inequitativo. 21 Manual de Medicina Preventiva y Social II Cuadro 1. PRINCIPALES CARACTERISTICAS DE LOS SISTEMAS SANITARIOS ANALIZADAS EN FORMA COMPARATIVA SISTEMA PÚBLICO SEGURIDAD SOCIAL PRIVADO CARACTERISTICAS COBERTURA Universal FINANCIACIÓN Impuestos ASEGURAMIENTO Público (Estado) GESTIÓN Estados Nacionales, Provinciales, Locales PROVISIÓN DE SERVICIOS (Asistencia) Profesionales en Instituciones de dependencia Pública PRESTACIONES (tipos de servicios brindados) Comunes (paquetes básicos obligatorios) ELECCION DEL USUARIO Orientada según nivel de atención Asalariados- Tendencia Universal Limitada a aportantes Contribuciones y aportes de asalariados y empleadores Entidades de la Seguridad Social (Obras sociales, Mutualidades, Cajas) Entidades de la Seguridad Social (Obras sociales, Mutualidades, Cajas) Privada (pagos de los particulares) Empresas Privadas Profesionales en Instituciones de dependencia privada y pública Profesionales en Instituciones de dependencia Privada Comunes (paquetes básicos obligatorios, ej PMO) Variable en función del monto aportado. Ordenada según nivel de atención. En algunos casos libre elección. Libre elección (condicionada por capacidad de pago) Empresas Privadas 22 Manual de Medicina Preventiva y Social II EL SISTEMA DE SALUD EN ARGENTINA Nuestro sistema de salud tiene las características propias del de un país federal en el que las jurisdicciones provinciales poseen las principales responsabilidades y atribuciones para la definición de políticas, organización y fiscalización (rectoría) y de atención de salud en su territorio. Como se mencionó anteriormente en Argentina el sistema de salud resulta de la coexistencia de tres subsistemas particulares: el público, el de la seguridad social (obras sociales) y el privado, es decir es un sistema de tipo mixto. Esta conformación particular ha generado falta de integración entre los distintos subsistemas y fragmentación. En el caso del subsector público, tradicionalmente se ha observado la existencia de una falta de articulación entre las diferentes jurisdicciones (nacional, provincial, municipal) y, en el caso de los subsectores de la seguridad social (Obras Sociales) y privado, están compuestos por un gran número de organizaciones heterogéneas en cuanto al tipo de población que agrupan, cobertura que brindan, recursos financieros por afiliado y modalidad de operación. A continuación se describen sintéticamente las principales características de cada uno de los subsistemas o subsectores. 1. El subsistema público Los recursos provienen del sistema impositivo. Los servicios se brindan de forma gratuita a través de una red de hospitales públicos y centros de salud, supuestamente, a toda la población. En los hechos, abarca aproximadamente entre el 30 y el 60% de la misma, según la provincia de que se trate. En el 2008 se estimó que el subsector público constituía la única opción de atención para 21,5 millones de habitantes (población sin cobertura de obra social ni pre paga), esto es el 53% del total de la población argentina. En su mayoría los usuarios son los grupos sociales de bajos ingresos. La distribución geográfica de sus servicios es muy amplia y tiene presencia en las zonas consideradas no rentables por el sector privado. No obstante, la población que se comporta como demanda natural de este subsector, es la que carece de cobertura de alguno de los otros dos subsectores. Simultáneamente a estas consideraciones de carácter descriptivo, es necesario analizar la dinámica que asume esta área. Este subsistema opera a través de los Ministerios de Salud en sus tres niveles (nacional, provincial y municipal), que en múltiples ocasiones funcionan en forma descoordinada. El subsistema de Obras Sociales Está conformado por instituciones que cubren las contingencias de salud y asistencia social a los trabajadores en relación de dependencia (sobre todo a partir de Obras Sociales sindicales) y a los jubilados del régimen nacional de previsión social a través del Programa de Asistencia Médico Integral (PAMI). Este subsector se constituye como un seguro social para la protección de los trabajadores asalariados (y sus familiares directos) cuyo aporte es obligatorio y se realiza a través de las contribuciones tanto del empleador como del empleado. Existen múltiples tipos de obras sociales: nacionales sindicales, nacionales de personal jerárquico, provinciales, el PAMI y de regímenes especiales (fuerzas armadas, universitarias). 23 Manual de Medicina Preventiva y Social II Este subsistema se encuentra bajo la fiscalización de la Superintendencia de Servicios de Salud (SSS) desde 1996 (Decreto 446/00). Las obras sociales nacionales son las que mayor número de población tienen a su cargo y pese a la existencia de un gran número de instituciones, los beneficiarios y recursos se concentran en un número relativamente reducido, sobre un total de aproximadamente 300 entidades, excluyendo el PAMI, existen 20 Obras Sociales que nuclean a dos tercios de los beneficiarios totales. Las Obras Sociales provinciales son instituciones que otorgan cobertura a empleados del sector público provincial y sus familiares directos. Estas entidades prestan sus servicios asistenciales a partir de la contratación de instituciones privadas y en menor medida de establecimientos públicos. Las obras sociales, en su conjunto, cubrían en 2008 a alrededor de 18,2 millones de personas, es decir el 47% del total de la población. El subsistema privado Bajo la denominación global de empresas de Medicina Prepaga se agrupa un amplio y diverso conjunto de entidades cuya oferta presenta una alta dispersión de precios y servicios cubiertos. La afiliación a las empresas de medicina prepaga se concentra fundamentalmente en la Ciudad de Buenos Aires y, en menor medida, en el Gran Buenos Aires, y las principales ciudades de provincias como Santa Fe, Córdoba, Mendoza, Entre Ríos y Tucumán. Este subsector se financia a partir del aporte voluntario de sus afiliados que, por lo general, tienen medianos y altos ingresos y que muchas veces también cuentan con cobertura de seguridad social ("doble afiliación"). La cobertura de las Prepagas o mutuales alcanza un 7% de la población del país, es decir aproximadamente y además la medicina prepaga cubría 2,8 millones de personas, de las cuales 1.5 millón tenían doble cobertura (prepagas más obra social). Estas empresas prestan sus servicios a partir de la contratación de instituciones privadas y el tipo de servicios que brindan depende del monto abonado por los afiliados. Problemas, cuestiones pendientes y desafíos del Sistema de Salud Argentino El sistema de salud de Argentina, ha experimentado en los últimos años diversos procesos de reformas en cada uno de sus subsistemas, que en algunos casos transformaron los mecanismos de cobertura, financiamiento y provisión de servicios. En cualquiera de los casos, hay problemas que aún persisten y a los que se agregan los nuevos desafíos que surgen producto de los cambios en la situación de salud y el impacto de las nuevas tecnologías, expuestas en el capitulo uno de este manual. a. Segmentación y fragmentación de los sistemas de salud Como se expuso más arriba la coexistencia de tres subsectores - Público, Privado y de las Obras Socialesconforman tres sistemas independientes, lo que provoca heterogeneidad, segmentación y fragmentación, con una ineficaz asignación de los recursos, expresada en la existencia de una sobreoferta prestacional muy elevada por un lado y por el otro una importante carencia prestacional para grandes sectores de la población. b. Acceso inequitativo e inadecuado a los servicios de atención Se postula que el acceso a los servicios de salud es la posibilidad de obtener atención cuando se la necesita. La accesibilidad se refiere al grado en que los servicios médicos alcanzan un nivel aceptable 24 Manual de Medicina Preventiva y Social II para la población y responden a sus necesidades. La accesibilidad se ve afectada por las características del sistema de prestación a los individuos y a las comunidades. El acceso a una fuente regular de atención —un proveedor de atención primaria o una institución específica— aumenta la probabilidad de que los individuos reciban los servicios asistenciales adecuados y, a su vez, obtengan mejores resultados de salud. Además, se está ampliando la brecha entre quienes pueden y quienes no pueden acceder a la atención de salud. Las razones de esa creciente desigualdad y las resultantes y profundas consecuencias adversas para la salud de la población son numerosas: los aspectos negativos de la globalización, la pobreza, la pérdida de empleos, la reducción de los ingresos y las grandes disparidades en su distribución, que pueden llevar a condiciones de vida más pobres, la fragmentación social y una elevada vulnerabilidad. La oferta de servicios de salud no siempre refleja las expectativas, valores sociales y preferencias culturales de sus poblaciones. En muchos casos, la entrega de servicios es inefectiva y de baja calidad técnica. Así, En la mayoría de las provincias de nuestro país el acceso a la atención de la salud es todavía inadecuado e inequitativo, se cumple así la “ley de cuidados inversos” (ley de Hart), esto es aquella proposición que sostiene que “el acceso a atención médica de calidad disminuye en proporción inversa a su necesidad en la población, y ello se cumple más intensamente donde las fuerzas del mercado son más fuertes” . c. Excesivo énfasis en la reparación de las enfermedades, que al no cubrir las prácticas preventivas, ni adecuadamente las prestaciones ambulatorias, favorece la instalación y progresión de las enfermedades, y facilita su cronicidad. Además y en particular en las obras sociales y prepagas el sistema de retribución económica privilegia las prestaciones de diagnóstico y tratamiento basadas en el uso de la aparatología y desvaloriza las prácticas preventivas y el trabajo médico mano de obra intensiva, que es el fundamental. d. Dificultades en el financiamiento de un gasto creciente. Como consecuencia de las mayores demandas de atención sobre los servicios y el impacto de las nuevas tecnologías, entre otros factores, el gasto en el sector sanitario viene creciendo sostenidamente en las últimas décadas, en la mayoría de los países, y es una tendencia que parecería que no fuese a modificarse, aun a pesar de las políticas de contención del gasto que se han impulsado. Frente a esto surge la sería dificultad tanto para los gobiernos como para los propios ciudadanos de financiar este gasto creciente. La cantidad y la distribución del gasto público en salud son factores críticos en la equidad o desigualdad que caracterizan a los sistemas de salud. Cuando predominan sistemas de salud muy segmentados, que como se viera anteriormente se da en nuestro país, el financiamiento de la salud por el sector público es por lo general bajo y, por consiguiente, la cobertura por ese sector es limitada, mientras que el gasto privado es alto, es decir lo que debe asumir la gente de su propio bolsillo. Se generan así graves desigualdades en el acceso a la atención de salud debido al bajo gasto del sector público en salud y al elevado gasto directo de bolsillo (lo que cada individuo paga en forma directa), que es proporcionalmente más alto en los más pobres. En Argentina, los pagos directos de bolsillo han aumentado considerablemente, con el consiguiente efecto regresivo de que la población de menores ingresos son los más afectados. En el cuadro 2 puede observarse como se distribuye el gasto en salud en Argentina y la alta incidencia que tiene el gasto directo de bolsillo (indicador de la inequidad del sistema). 25 Manual de Medicina Preventiva y Social II Cuadro 2. Gasto nacional en salud: porcentaje del PIB per cápita y proporción pública/privada, en Argentina y otros países de Latinoamérica, 2005. Gasto en Salud Argentina Brasil Costa Ecuador México Rica Gasto total en salud como % del PIB 9.6 8.8 6.6 5.5 6.5 Gasto del gobierno general en salud como % del gasto total en salud 45.3 54.1 77.0 40.7 46.4 Gasto privado en salud como % del gasto total en salud 54.7 45.9 23.0 59.3 53.6 Fuente: Elaboración propia con base en datos de Estadísticas Sanitarias Mundiales 2007 OMS e. Deficiente desarrollo y gestión de los recursos humanos Entre los principales problemas que presenta el sistema de salud relativos al desarrollo del recurso humano, se advierte que: o Existe una distribución desigual de profesionales y técnicos, que se verifica al efectuar comparaciones entre sub regiones, entre provincias y entre ciudades y zonas rurales. Las distorsiones en la dotación de recursos humanos refieren no sólo a la falta de algunas disciplinas o especialidades sino también al exceso de otras. En otros casos el problema no es la falta de adecuación del número de profesionales a las necesidades sino la absoluta carencia de ellos; o Hay desgaste laboral o burn out, que responde a diversos factores entre los que se pueden mencionar la sobrecarga cuanti-cualitativa de trabajo por unidad de tiempo y la delegación de responsabilidades que exceden el rango de capacidad o de calificación del personal, con consecuencias negativas tanto para la salud del trabajador como para la productividad de la organización; o Es frecuente la asimetría entre necesidades y calificación del personal. Esta situación se observa en diversas actividades: asistenciales y logísticas. La complejidad de los equipamientos modernos, la digitalización creciente de los procesos, para dar sólo algunos ejemplos, son actividades que requieren un entrenamiento continuo del personal para que los procesos logísticos y de apoyo puedan funcionar adecuadamente. Estrategias para la mejora del Sistema de Salud Argentino A pesar de la heterogeneidad existente entre las distintas regiones y provincias de nuestro país comparten similares desafíos en lo que hace a la ejecución de las distintas funciones del sistema de salud y en particular a la de atención de salud. Si bien existen múltiples aspectos que deben ser mejorados se exponen a continuación aquellos que mayor repercusión tiene sobre el funcionamiento general del sistema: a. Integración de los servicios de salud La insuficiente articulación en la red institucional de servicios de salud, particularmente entre el primer nivel de atención y los otros niveles más especializados impide un funcionamiento armonioso del sistema pese a los esfuerzos, que en muchas ocasiones realiza cada institución hace separadamente. En un contexto de restricción presupuestaria y necesidades de atención en aumento, la coordinación e integración de la atención, se torna un aspecto crítico a resolver. 26 Manual de Medicina Preventiva y Social II La integración de la provisión de la asistencia sanitaria implica la conformación de redes de establecimientos de salud que tienen por objeto la atención de una población definida, poseen objetivos y programas y normativas comunes y constituyen una unidad funcional. La integración de los servicios debe producirse de forma horizontal y vertical. La integración horizontal supone la articulación de los establecimientos y servicios de mismo un mismo nivel asistencial (por ejemplo entre hospitales o entre centros de salud) y integración vertical coordinar acciones entre prestadores de servicios de diferente nivel asistencial (por ejemplo entre centros de salud y hospitales). Dicho en otras palabras, es la división del trabajo, la correcta programación y la coordinación de tareas entre los distintos niveles de atención lo que solucionaría los problemas de falta de continuidad asistencial, ineficiencias por duplicidades de actuaciones, insatisfacciones del personal y de los usuarios por tiempos y oportunidades perdidas. Como podrá advertirse, la integración de los servicios no solo otorga beneficios para la organización del sistema a partir de que incrementa su capacidad de resolución y logra un mejor aprovechamiento de los recursos disponibles, sino que además para los usuarios supone una atención de mejor calidad y mayor efectividad, toda ves que: mejora el acceso a distintos niveles de atención que posean la capacidad de resolver un conjunto específico de problemas de salud; no debe repetir su historial médico cada vez que realiza una consulta; evita la reiteración innecesaria de procedimientos de diagnóstico y laboratorio, y se facilita el seguimiento periódico para evitar problemas con cualquier afección crónica, entre otras ventajas. b. Cambios en la Modalidad de Atención: Fortalecimiento de la Estrategia de Atención Primaria. Como se mencionó anteriormente (ver Unidad 1), los cambios en la situación de salud requieren una reorientación de los servicios, tradicionalmente centrados en lo curativo, para que refuercen las actividades de promoción de la salud y prevención de la enfermedad, traten tanto las enfermedades crónicas como las agudas y respondan a la creciente amenaza de los problemas de salud relacionados con el abuso de sustancias y la violencia, entre otros. Si bien desde hace algunos años se vienen impulsando acciones para promover la estrategia de atención primaria, está aún tiene un desarrollo limitado en nuestro país. Las estrategias implantadas incluyen incrementar la cantidad de centros de primer nivel de atención primaria y orientar la prestación de un conjunto de servicios básicos a poblaciones con limitaciones de acceso y a grupos vulnerables. A pesar de los esfuerzos realizados, consideramos que debe ampliarse y profundizarse el acento en una estrategia basada en la promoción de la salud y prevención de la enfermedad, en lugar de solamente en la atención curativa y de rehabilitación, a partir de la asignación de mayores recursos, especialmente humanos y económicos, es decir mayores presupuestos, para el desarrollo de esta estrategia de atención. c. Mejoras en la Calidad de los servicios de salud Mejorar y garantizar la calidad de los servicios de salud es una de las once funciones esenciales de salud pública y en las últimas décadas este desafío a estado presente en los planes de gobierno de las autoridades sanitarias de la mayoría de los países de nuestra región, aunque cabe señalar que en la mayoría de los casos solo se ha materializado la aplicación de algunos de los diversos instrumentos, estrategias y procesos de mejora de la calidad existentes, tales como el establecimiento de indicadores y estándares, la garantía de calidad, la calidad total, la mejora continua, la acreditación, la certificación o 27 Manual de Medicina Preventiva y Social II la reingeniería, sin que llegase a configurarse verdaderos programas de gestión de la calidad que apliquen dichos instrumentos y estrategias en forma conjunta y sin perder de vista que la calidad de los servicios de salud están fuertemente determinados por la calidad de los recursos humanos que los proveen. Por ello, deberían redoblarse los compromisos con la calidad de servicios de salud, desde la conceptualización que los define como seguros, eficaces, centrados en el paciente y oportunos. En definitiva para satisfacer las necesidades de atención de la salud, mantener los avances logrados y hacer frente a los retos descritos en las páginas anteriores, se requerirá un enérgico ejercicio de la autoridad en el sector público, la provisión equitativa y con calidad de los servicios, un financiamiento suficiente del sistema de salud, la coordinación entre los diversos sectores sociales y unos trabajadores de salud adecuadamente capacitados y que desempeñen sus actividades en condiciones saludables. Bibliografía Consultada 1. Organización Panamericana de la Salud. Las políticas públicas y los sistemas y servicios de salud. En: 2. 3. 4. 5. La salud en las Américas Volumen I Regional. Washington, DC: OPS; 2007. Publicación Científica y Técnica No. 622. OPS, 2007. Salud en las Américas 2007. Volumen I– Regional. Publicación Científica y Técnica No. 622. Instituto Nacional de Estadísticas y Censos. Anuario estadístico de la República Argentina. INDEC. J del Llano Señaris y col. Gestión Sanitaria – Innovaciones y desafíos -. Ed. Masson, 1998. Giovanella L, Feo O, Faria M, Tobar S. Sistemas de salud en Suramérica: desafíos para la universalidad la integralidad y la equidad. Instituto Suramericano de Gobierno en Salud. Rio de Janeiro: ISAGS, 2012; 852 p. 28 Manual de Medicina Preventiva y Social II Actividad Práctica Unidad 2 Teniendo en cuenta lo visto en tipologías básicas de los sistemas sanitarios complete el siguiente cuadro comparativo, identificando el modo en que se comportan en cada tipo de sistema las siguientes características: cobertura, equidad, eficiencia y gasto. COBERTURA EQUIDAD EFICIENCIA GASTO SISTEMA Sistema Público (Beberidge) Seguridad social (Bismarck) Seguros Privados Mixtos 29 Manual de Medicina Preventiva y Social II Unidad 3. LA ATENCIÓN PRIMARIA DE SALUD COMO EJE DEL SISTEMA SANITARIO Autor: Profesor Titular Dr. Gabriel E. Acevedo. Objetivos de la unidad: ▫ Valorar la importancia de la atención primaria como eje del sistema de salud y reconocer sus componentes esenciales. ▫ Conocer los principios básicos de los programas de prevención que se desarrollan desde la atención primaria de la salud. ▫ Comprender la trascendencia de la participación de la comunidad en los programas de salud. Contenidos de la Unidad: Objetivos, antecedentes, definiciones y conceptos. La atención primaria como eje del sistema de salud. Valores y principios de los sistemas de salud basados en la atención primaria de la salud. Componentes esenciales de la atención primaria: Acceso y cobertura universal; Primer contacto; Atención integral e integrada; Énfasis en promoción y prevención de la salud; Atención apropiada y continua; Orientación familiar y comunitaria; Mecanismos de participación activa; Intersectorialidad. 30 Manual de Medicina Preventiva y Social II Los Modelos de atención en salud y sus implicancias en la organización del sistema sanitario En líneas generales, se pueden reconocer dos grandes modelos o concepciones en la atención de la salud: 1. Un modelo basado en una concepción biologista y curativa, por ende, centrado en la enfermedad, con eje dominante médico, de enfoque fragmentado y especializado con alto uso de tecnologías y de medicamentos, con fuerte impacto económico en el financiamiento de la atención. 2. Por otro, un modelo sustentado en la integralidad entre lo social y lo biológico, de corte bio-psicosocial e histórico, con eje en el equipo interdisciplinario de la salud, y la intersectorialidad, con énfasis en la prevención de enfermedades, la promoción de la salud, y los determinantes sociales, sustentado en los principios de la atención primaria de salud (APS). Estas dos grandes concepciones, con sus grados de variación y concreción práctica, se traducen a su vez en la configuración de distintos sistemas de servicios de salud, diferenciándose en aspectos y componentes centrales de los mismos tales como: El rol del Estado en salud, La participación ciudadana, La relación entre el sector público y privado, El acceso a los servicios de salud. En este sentido, el modelo biologísta, promueve el rol predominante de los hospitales y unidades de especialidades médicas (visión hospitalocéntrica), cuya localización muchas veces responde a cuestiones de mercado y no a necesidades de salud. En este contexto, los centros primarios de salud son creados para actividades simples y con un enfoque de atención medica para los ciudadanos que no pueden pagar los servicios ofrecidos por las clínicas u hospitales privados o que no disponen de cobertura social. La fragmentación (gran debilidad de este modelo), se debe a la atención reducida a los aspectos médicos individuales dentro de cada servicio y también a la desarticulación entre los distintos servicios, y sectores lo que hace imposible la construcción de un modelo de atención integral solidariamente conformado. Esta fragmentación es inherente al modelo exclusivo de la visión de la medicina científica que excluye la noción sistémica y de salud pública. Lo que caracteriza a este modelo de atención de la salud es su incapacidad para trabajar en red, en donde la acción intersectorial como la articulación de los servicios de la red de cuidados, no son tenidas en cuenta. Como contrapartida, el modelo de atención basado en los principios de la atención primaria de la salud promueve la conformación de redes asistenciales, que no solo garanticen la realización de acciones individuales, sino que además y muy especialmente promuevan y acciones colectivas, tanto de promoción de la salud como de prevención de la enfermedad, a partir de fortalecer las acciones comunitarias y las del primer nivel de atención. No obstante lo señalado, conviene aclarar que, no se trata de limitar la asignación de recursos a los establecimientos hospitalarios, sino de conformar una verdadera red de atención integral e integrada. 31 Manual de Medicina Preventiva y Social II Para ello, es necesario superar la visión hospitalocéntrica, asignando funciones de complementariedad entre los integrantes de una red de cuidados de salud. Para complementar estos conceptos, cabe revisar la evolución en los modelos de atención médica, o en un sentido más amplio en la atención de la salud, se ven reflejadas en el siguiente cuadro elaborado a partir de las conceptualizaciones de Vuori, donde se muestra como se ha ido modificando la orientación de la atención, pasando de una con fuerte énfasis en la curación a una que pone el acento en la prevención. Cuadro 1. Principales variaciones en relación a los rasgos dominantes en los modelos de atención médica. Atención Médica convencional Atención Primaria Orientación de las a la Curación acciones y recursos a la Prevención Objetivo Contenido Salud Promoción de la salud. Atención Continuada e Integral. Redes estructuradas a partir de centros de atención primaria. Médicos generales /de Familia. Trabajo en equipo. Colaboración intersectorial. Participación de la comunidad. Autorresponsabilización Organización Responsabilidad Enfermedad Tratamiento. Atención Episódica y de problemas Específicos. Hospitales de alta complejidad. Especialistas. Trabajo individual. El sector sanitario solo Predominio de profesionales. Recepción pasiva. Adaptado de Vuori. Los Sistemas de Salud basados en la Atención Primaria de la Salud Se define un sistema de salud basado en la Atención Primaria de la Salud (APS) como un enfoque amplio de la organización de los sistemas de salud, que hace del derecho a alcanzar el mayor nivel de salud posible su principal objetivo, al tiempo que maximiza la equidad y la solidaridad del sistema. Un sistema basado en la APS se guía por principios tales como dar respuesta a las necesidades de salud de la población, orientación hacia la calidad, responsabilidad y rendición de cuentas de los gobiernos, justicia social, sostenibilidad, participación e intersectorialidad, y asimismo, está conformado por un conjunto de componentes esenciales que garantizan la cobertura y el acceso universal a los servicios, los cuales son aceptables para la población y promueven la equidad. Presta atención integral, integrada y apropiada a lo largo del tiempo, pone énfasis en la prevención y la promoción y garantiza el primer contacto del usuario con el sistema, tomando a las familias y comunidades como base para la planificación y la acción. 32 Manual de Medicina Preventiva y Social II En definitiva, un sistema de salud que busque basarse en la APS debe desarrollar y alcanzar los siguientes valores, principios y componentes: 1. Valores un sistema de salud basado en la APS Los valores proveen una base moral para las políticas y los programas que se formulan en nombre del interés público. Algunos pueden tener prioridad sobre otros, o incluso se definen de manera ligeramente diferente de acuerdo con la cultura, la historia y las preferencias de la población. Esto implica que el proceso hacia la creación de un sistema de salud basado en la APS debe comenzar por el análisis de los valores sociales y por involucrar y hacer partícipes a los ciudadanos y a los encargados de tomar decisiones en la definición, articulación y priorización de los valores. a. El derecho al mayor nivel de salud posible sin distinción de raza, género, religión, orientación política o situación económica o social, implica derechos legalmente definidos de los ciudadanos y responsabilidades del Estado y de otros implicados, y crea los mecanismos para que los ciudadanos puedan reclamar en caso de que esos compromisos no se cumplan. Para ello, es fundamental garantizar que los servicios de salud respondan a las necesidades de la población. El derecho a la salud y otros derechos están unidos indefectiblemente a la equidad, y a su vez reflejan y ayudan a reforzar la solidaridad social. b. La equidad en materia de salud se refiere a la ausencia de diferencias injustas en el estado de salud, en el acceso a la atención de salud y a los ambientes saludables, y en el trato que se recibe en el sistema de salud. La equidad es una piedra angular de los valores sociales: la forma en que una sociedad trata a sus miembros menos favorecidos refleja el valor que confiere a la vida humana, ya sea de modo explícita o implícita. Al hacer de la equidad uno de los valores centrales de un sistema de salud basado en la APS, se busca que las políticas y los programas de salud sean pro–equitativos. La razón de ser de esta postura no es solamente el logro de una mayor eficiencia, costo–efectividad o calidad, sino más bien que, en una sociedad justa, la equidad debiera considerarse un imperativo moral y una obligación legal y social. c. La solidaridad es el grado en el que los miembros de una sociedad trabajan conjuntamente para definir y conseguir el bien común. Los sistemas de salud basados en la APS requieren la solidaridad social para que las inversiones en salud sean sostenibles, para proporcionar protección financiera y para posibilitar que el sector de la salud trabaje conjuntamente con otros sectores y actores, cuya cooperación es necesaria para mejorar la salud y las condiciones que influyen en ella. 33 Manual de Medicina Preventiva y Social II 2. Principios de los sistemas de salud basados en la APS Los sistemas de salud basados en la APS se fundamentan en principios que proporcionan la base para las políticas de salud, la legislación, los criterios de evaluación, la generación y asignación de recursos, y la operación del sistema de salud. Estos principios son: a. Dar respuesta a las necesidades de salud de la población significa que los sistemas de salud se centren en las personas de tal modo que intenten satisfacer sus necesidades en materia de salud de la forma más amplia posible. Esto supone que la APS debe atender las necesidades de la población de forma integral y basarse en la evidencia, al tiempo que debe respetar y reflejar las preferencias y necesidades de las personas independientemente de su situación socioeconómica, cultura, género, raza u origen étnico. b. Los servicios orientados hacia la calidad son aquellos que además de responder a las necesidades de la población tienen la capacidad de anticiparse a ellas y de tratar a todas las personas con dignidad y respeto, al tiempo que aseguran la mejor intervención para sus problemas de salud, evitando cualquier daño. Cumplir con este requisito requiere dotar a los profesionales de la salud de conocimientos clínicos fundamentados en la evidencia y de los instrumentos necesarios para su actualización continua. c. La responsabilidad y rendición de cuentas de los gobiernos asegura que los derechos sociales se garanticen y apliquen, y que los ciudadanos estén protegidos ante cualquier perjuicio. La rendición de cuentas requiere de políticas reguladoras y de procedimientos legales y específicos que permitan a los ciudadanos hacer exigibles sus derechos en caso de que no se respeten. d. La sostenibilidad del sistema de salud exige de planificación estratégica y compromiso a largo plazo. Un sistema de salud basado en la APS debiera considerarse como el vehículo principal para invertir en la salud de la población. Esta inversión debe ser suficiente para satisfacer las necesidades actuales y futuras de la población. e. La participación convierte a los individuos en socios activos en la toma de decisiones sobre la asignación y el uso de los recursos, en la definición de las prioridades y en la garantía de la rendición de cuentas. A título individual, las personas deben ser capaces de tomar decisiones de forma libre y han de estar plenamente informadas en lo que respecta a su salud y la de sus familias, con un espíritu de autodeterminación y confianza. A nivel social, la participación en el ámbito de la salud es una faceta de la participación cívica en general, garantiza que el sistema de salud refleje los valores sociales, y proporciona un medio de control social y responsabilidad respecto a las acciones públicas y privadas que repercuten en la sociedad. f. La intersectorialidad en materia de salud significa que el sector de la salud debe trabajar con diferentes sectores y actores para velar por que las políticas públicas se alineen con el fin de maximizar su potencial contribución a la salud y al desarrollo humano. El principio de intersectorialidad se hace posible con la creación y el mantenimiento de vínculos con otros sectores, tales como: empleo y trabajo, educación, vivienda, agricultura, medio ambiente, agua y saneamiento, protección social y planificación urbana, entre otros. 34 Manual de Medicina Preventiva y Social II 3. Componentes esenciales de la Atención Primaria de la Salud De estas conceptualizaciones y a partir de lo propuesto por Bárbara Starfield se identifican los componentes esenciales que caracterizan la atención primaria: accesibilidad y primer contacto, longitudinalidad, integralidad y coordinación. a. Accesibilidad y Primer contacto La organización de los servicios sanitarios que estructura el acceso al sistema a partir de definir tres niveles de atención (primaria, secundaria y terciaria), lleva implícita la idea de que existe un punto o puerta de entrada al sistema asistencial para las personas que demandan atención. Así, la definición de un punto de primer contacto cobra sentido, pues la mayor parte de las personas que demandan atención no conocen lo suficiente sobre aspectos técnicos médicos como para tener un juicio informado acerca del lugar y el momento de atención de muchos de sus problemas. La puerta de entrada a un sistema de atención puede estar dada por un profesional en particular (médico de cabecera con población a cargo) o por un centro asistencial que cuenta con un equipo profesional atención primaria. Es a partir de este primer contacto en que la persona que presenta un problema de salud puede recibir la información sobre la gravedad del mismo, la necesidad de estudios o consultas adicionales, posible evolución del problema, entre otros. Asimismo, la mayoría de los motivos de demanda de atención médica (muchos de ellos son autolimitados) pueden resolverse en una primer consulta. Para poder cumplir con estos propósitos es necesario que la puerta de entrada al sistema posea amplia accesibilidad y capacidad de resolución, dado que cuando la accesibilidad está restringida o la resolución de los problemas es deficitaria, la atención resulta inadecuada, se retrasa y ocasiona costos adicionales. Principales ventajas del primer contacto En primer lugar, cabe destacar, que es un sistema cuya puerta de entrada resulta accesible permite reducir los niveles de mortalidad y morbilidad de una población, en particular la infantil. Además de esta ventaja, diversos estudios revelan que los sistemas con un primer contacto efectivo logran disminución: en la utilización de especialistas (30% según Martín et al, 1989) y de servicios de urgencias (27 a 35% menos en niños y 30 al 45% en adultos según Hurley et al, 1989); de pruebas diagnósticas (Roser, 1996) y de tasas de hospitalización (Moore, 1979); con la consiguiente disminución de costos del sistema. No obstante, las ventajas de contar con un sistema estructurado a partir de un primer contacto obligatorio, en nuestro medio la implementación del mismo resulta aún muy dificultosa debido a factores culturales (resistencia de la población usuaria y de los proveedores de atención) y falta de incentivos (económicos, de reconocimiento profesional, etc.). b. Longitudinalidad y Continuidad Expresa la relación personal que se establece a largo plazo entre los pacientes y un médico, y a través de la cual llegan a conocerse. Aunque frecuentemente se utiliza el término continuidad en lugar de longitudinalidad, es último tiene más sentido ya que interrupciones en la continuidad asistencial, por distintos motivos, no necesariamente afectan la relación médico paciente establecida. 35 Manual de Medicina Preventiva y Social II La consecución de la atención primaria implica que las personas de una población identifican claramente un centro asistencial, un equipo profesional o un médico como “su” lugar de atención; que el proveedor (centro, equipo o médico) aceptan al menos implícitamente la existencia de un contrato formal o informal para prestar regularmente atención centrada en la persona (no en la enfermedad), y que esta relación persiste durante un período de tiempo. c. Integralidad La integralidad requiere que la atención primaria identifique de manera adecuada la gama completa de necesidades de salud y a partir de ello disponga de los recursos para responder a dichas demandas. Como parte más importante de los sistemas sanitarios, la atención primaria debe proporcionar directamente todos los servicios precisos para las necesidades más frecuentes y brindarlos con sentido de oportunidad. Dado que los servicios a brindar deben centrarse en solucionar las necesidades de salud de la población, su correcta identificación resulta clave, para ello se debe contar con equipos profesionales altamente calificados. Asimismo cabe destacar, que la gama de necesidades en al atención primaria es mucho mayor que en otros niveles asistenciales, e incluso varía de una población a otra, por lo tanto la variedad de intervenciones a realizar servicios a ofrecer debe ser también más amplia, constituyendo un reto para los profesionales brindarlas con efectividad y oportunidad. d. Coordinación Es un componente esencial para alcanzar los otros tres componentes. Sin coordinación es muy difícil de lograr la longitudinalidad y la integralidad y el primer contacto tendría un papel meramente administrativo. La coordinación se vuelve imprescindible cuando se organizan los servicios en tres niveles de atención, en especial cuando el paciente requiere asistencia más allá del primer nivel de atención y de ser referido o derivado a otros especialistas de atención secundaria o terciaria, en particular entre la atención primaria y el hospital. Finalmente cabe señalarse que, desde hace algunos años se insiste con declaraciones conceptuales, teóricas, acerca de la necesidad de potenciar la coordinación e integración entre niveles sin que en la práctica se produzcan avances significativos en este terreno, por lo que resulta sumamente necesario poner en marcha más iniciativas con traducción inmediata en la actividad cotidiana de los centros de atención primaria y los profesionales hospitalarios. Para ello, es preciso encontrar puntos de colaboración y coordinación que sean valorados positivamente por los dos niveles y no como «invasiones» o imposiciones técnicas o de poder de uno sobre el otro, comprendiendo que la esencia de la coordinación es la disponibilidad de información acerca de problemas previos y de servicios utilizados por los pacientes. 36 Manual de Medicina Preventiva y Social II Bibliografía Consultada 1. Bárbara Starfiel, Atención Primaria – Equilibrio entre necesidades de salud, servicios y tecnología –, Editorial Masson, Barcelona, 2000. 2. Ministerio de Salud de la Nación: Bases del Plan Federal de Salud 2004/2007. www.msal.gov.ar 3. Organización Panamericana de la Salud (OPS/OMS). Renovación de la atención primaria de salud en las Américas: documento de posición de la Organización Panamericana de la Salud. Washington D.C., 2007. 4. Zurros M. Atención Primaria de la Salud. Ed. Mosby, 4° edición. ACTIVIDAD PRÁCTICA UNIDAD 3 A partir de la experiencia recogida en las actividades desarrolladas en los centros de salud durante el cursado de la asignatura Salud Comunitaria II y teniendo en cuenta lo expuesto en esta unidad en relación a los componentes esenciales que caracterizan la atención primaria, elabore un breve reporte (dos a tres páginas) analizando si dichos componentes se cumplen o no en el centro donde desarrolló sus prácticas. 37 Manual de Medicina Preventiva y Social II Unidad 4. INSTITUCIONES PRESTADORAS DE SERVICIOS DE SALUD Autores Profesor Titular Dr. Gabriel Acevedo Prof. Asist. Med. Norma Beltrán Prof. Asist. Med. Horacio Abud Prof. Asist. Med. Carlos Altamirano Guerrero Prof. Asist. Med. María Elena Mitchell Objetivos de la unidad: ▫ Identificar y analizar los conceptos y estrategias de organización y gestión de las instituciones prestadoras de servicios de salud. ▫ Reconocer los modelos de organización de la atención en el primer nivel de atención. ▫ Comprender los principios de administración y gestión del hospital. Contenidos de la Unidad: Conceptualización de políticas y gestión de instituciones prestadoras de servicios de salud. Niveles de Atención. Coordinación e integración de los niveles de atención. Sistemas de referencia y contrarreferencia. Principales funciones de los centro de atención ambulatoria de primer nivel. La organización en Córdoba: historia, funciones, objetivos, características, estructura, personal, programas, organización, interacción con la comunidad, promotores de salud, evaluación. El hospital. Evolución histórica. Funciones del hospital moderno. Clasificación de los hospitales. Regionalización hospitalaria. Atención progresiva. Estadísticas hospitalarias. Gestión hospitalaria: consultorios externos, internado, servicios de diagnóstico y tratamiento. Servicio de apoyo. 38 Manual de Medicina Preventiva y Social II PRINCIPIOS DE ORGANIZACIÓN Y GESTIÓN DE INSTITUCIONES PRESTADORAS DE SERVICIOS DE SALUD Inicialmente conviene señalar que Gestionar, supone coordinar y motivar a las personas de una organización (cultural, deportiva, económica, etc.) para conseguir las finalidades de ésta. En el sector salud pueden distinguirse tres niveles de gestión: a) la gestión sanitaria macro, o de la política sanitaria; b) la gestión sanitaria meso, o de la gestión de establecimientos que brindan asistencia (Centros de Salud, hospitales, etc.) y; c) la gestión sanitaria micro, o de la gestión clínica. La gestión sanitaria macro, consiste en la intervención del estado para aumentar la equidad y corregir disfunciones del mercado. La política sanitaria se expresa a través de las formas que adopta la financiación y regulación de los servicios, y la regulación de otros aspectos relacionados con la salud (alimentación, medio ambiente, trabajo, estilos de vida, etc.). Existen distintas opiniones sobre el alcance de la política sanitaria en función de cuál se crea que ha de ser la función del Estado. La política sanitaria tiene como objetivo el de mejorar el estado de salud de la población y garantizar la satisfacción de las personas con los servicios sanitarios empleando adecuadamente los recursos disponibles. Las actividades de salud pública, articuladas por el método epidemiológico, constituyen el soporte disciplinar de la macrogestión sanitaria. La mesogestión sanitaria, se realiza a través de la coordinación y motivación de los integrantes de un centro de salud, un hospital, una aseguradora, etc. en un entorno muy regulado. La gestión de centros asistenciales supone un conjunto de actividades orientadas al mejor funcionamiento de los servicios tales como planificación, organización, coordinación, dirección, evaluación y control de gestión y tiene su apoyo disciplinar en las ciencias de la administración y no solamente en aspectos relativamente accesorios de la gestión de hospitales, como son las finanzas y el marketing. La calidad de la gestión sanitaria y la capacidad resolutiva de un sistema sanitario están claramente relacionadas con: a) el grado de racionalidad de la política sanitaria y, b) el grado de articulación entre los niveles asistenciales. La microgestión sanitaria o gestión clínica parte de la constatación de que los profesionales de los equipos de salud destinan gran parte de los recursos sanitarios en sus decisiones diagnósticas y terapéuticas, en condiciones de gran incertidumbre, en una tarea que supone coordinar recursos y motivar personas. La gestión clínica se fundamenta en la medicina basada en la evidencia, y la estrategia pasa por la búsqueda de la efectividad, la adecuación de los servicios, y la evaluación del impacto sanitario de las actividades desarrolladas. A continuación nos centraremos en lo relacionado con la gestión meso, es decir con la referida a la gestión de los establecimientos que brindan asistencia (Centros de Salud, hospitales, etc.) COORDINACIÓN E INTEGRACIÓN DE LOS NIVELES DE ATENCIÓN Un imperativo en la gestión de los servicios de salud, es lograr el mayor desarrollo y efectividad de sus recursos, sean éstos humanos o institucionales, para satisfacer las necesidades y demandas de los 39 Manual de Medicina Preventiva y Social II usuarios de los servicios de salud. Todos los establecimientos asistenciales deben efectuar acciones de promoción, protección, recuperación y rehabilitación, de acuerdo a su nivel; en este sentido, la integración de las acciones eleva la capacidad resolutiva y la calidad de atención, al hacerse ésta más integral y menos fragmentaria. El concepto de coordinación involucra un conjunto acciones orientadas a posibilitar un mejor aprovechamiento de los recursos. Requiere de liderazgo, actitud solidaria y colaborativa, complementación e interacción de los involucrados. Los recursos disponibles en el sector salud, son característicamente escasos ante la multiplicidad de las necesidades sociales, a lo que debe agregarse el alto costo alcanzado por las prestaciones de carácter preventivo, curativo y de rehabilitación. Esta situación impide que establecimientos aislados estén en condiciones de brindar la totalidad de los servicios, siendo por tanto, necesaria la administración coordinada en un sistema determinado. Esta actividad permite lograr, además, una mejor utilización del presupuesto asignado al sector en sus distintos niveles (local, regional, nacional) al disponer adecuadamente los elementos con que se cuenta, de un modo racional. En el sector salud deben producirse tanto, mecanismos de integración vertical como horizontal. La integración vertical, supone coordinación de actividades entre establecimientos y prestadores de diferentes niveles asistenciales, por ejemplo entre un centro de primer nivel de atención y un hospital, en tanto que la integración horizontal, refiere a la coordinación entre establecimientos y prestadores de un mismo nivel asistencial, por ejemplo entre hospitales. Mecanismos de coordinación asistencial: Sistemas de Referencia y Contrarreferencia Los sistemas de Referencia y Contrarreferencia constituyen una herramienta administrativa dirigida a mejorar la coordinación entre las diferentes unidades de atención médica involucradas, con el objetivo de elevar la calidad del servicio que se brinda a este grupo poblacional mediante una atención integral, oportuna y de optimización de recursos. Constituye habitualmente un mecanismo de integración vertical, y permite incidir en problemas frecuentes de los servicios de salud, tales como: retrasos en la atención, duplicidad de recursos y esfuerzos, elevación de costos, interrupción de tratamientos, y desplazamiento innecesario de pacientes. El esfuerzo de coordinación tiene el fin de promover una participación responsable y organizada de todos los elementos del sistema para beneficio de la población. A través de esta estrategia se pretende: Regular y mejorar la operación y eficiencia para la atención de eventos ambulatorios y hospitalarios, de la población vinculada. Optimizar la utilización de los recursos físicos, humanos, tecnológicos y financieros Favorecer el desarrollo armónico de los establecimientos asistenciales, de acuerdo con su nivel de atención y complejidad. Direccionar la demanda de los servicios, de acuerdo con la capacidad de respuesta de los prestadores Promover una respuesta oportuna, pertinente y suficiente acorde con las necesidades de los pacientes. Regular el tránsito de usuarios que ameriten servicios de salud especiales, a través de los diferentes niveles de atención. 40 Manual de Medicina Preventiva y Social II Mejorar el nivel de satisfacción de los usuarios y la calidad en la prestación de los servicios que reciben. Este sistema consiste en la derivación ordenada de pacientes a establecimientos de mayor complejidad para la realización de estudios o tratamientos especializados y, efectuados éstos, el retorno del paciente con los informes correspondientes. En la elaboración del programa y en la redacción de las normas, deben participar todos los efectores involucrados; el diseño de formularios e instructivos deberá ser claro y de fácil manejo; el registro de las personas participantes y de las actuaciones debe ser cuidadoso y, por último, se deberá contar con amplio respaldo de las autoridades. Un efectivo sistema de referencia y contrarreferencia permite brindar una mejor calidad de la atención médica, con utilización racional de los recursos, y menor esfuerzo y costos. ORGANIZACIÓN DE LA ATENCIÓN: NIVELES ASISTENCIALES En la Argentina, especialmente en el subsector público, la organización del acceso a la atención de los problemas de salud, se ha estructurado a partir de la definición de tres niveles asistenciales a saber: 1º Nivel de atención: conformado por centros de atención ambulatoria, también llamados centros de atención primaria de la salud. 2º Nivel de atención: conformado por centros asistenciales con capacidad de internación, hospitales, y centros ambulatorios que ofrecen servicios especializados de diagnóstico o tratamiento. 3º Nivel de atención: conformado por centros asistenciales que ofrecen servicios de la más alta complejidad médica disponible (trasplantes, neurocirugías, cardiocirugías, etc.). 1. Primer Nivel de Atención El principal efector de este nivel de atención son los Centros de salud que brindan atención ambulatoria. El Centro de Salud es el punto de interacción entre los servicios de salud y una población definida a la que se proveen servicios de salud integrales destinados a resolver, aliviar ó prevenir sus problemas de salud, evitando su medicalización injustificada. El Centro de Salud no se define por su capacidad técnica, sino por su capacidad para establecer relaciones participativas con la población de la cual es responsable (capacidad relacional). La atención comprehensiva, continua e integral en al Centro de Salud, promueve una interacción y diálogo continuo con la población y en consecuencia promueven la participación y compromiso de la población. 41 Manual de Medicina Preventiva y Social II Características del Centro de Salud Nivel técnico: El nivel técnico de la atención que el Centro de Salud debería ofrecer depende de la situación, es decir: De los problemas a resolver: depende de los problemas, porque para una técnica dada, mientras más frecuente sea el problema, mas conviene solucionarlo a proximidad de la gente, ej. Un Centro de Salud ubicado en un área con alta incidencia de diarrea-deshidratación, debería contar con una unidad de rehidratación oral. De los recursos: depende de los recursos, porque para una técnica dada mientras más consume recursos, mas difícil es disponer de éstos recursos en muchos lugares a la vez, ej. En el caso anterior de Centro de Salud que atienden partos eutócicos resulta costoso e ineficaz montar atención para partos distócicos aunque algunos la necesitarán. De las posibilidades de referencia al segundo nivel (hospital): depende por fin de las posibilidades de referencia, porque para una técnica dada es mejor descentralizar su ejecución si el nivel de referencia es poco accesible, ej. La cesárea en Centros de salud rural muy distante, o con problemas de comunicación con el hospital de referencia. Especificidad: El Centro de Salud (CS) no es reemplazable por otro tipo de instituciones, como hospitales, cuya especificidad es proveer atención más compleja y especializada, y que solo pueden funcionar adecuadamente si reciben una población ya seleccionada. El hospital se ve sumergido por problemas de salud que solo pude resolver incluyendo los pacientes en sus procesos de atención complejos, esto dispersa los recursos de los casos que realmente requieren atención compleja (el caso de las guardias hospitalarias recargadas de pacientes con síntomas banales es harto conocido) por lo tanto la creación de Centros de Salud es pertinente aún en zonas urbanas donde la población dispone de servicios hospitalarios cercanos. La comunidad: El Centro de Salud es responsable de una población definida. La dimensión de ésta población es un problema estructural, pero el tipo de población es un problema conceptual. Idealmente la población debería estar constituida por personas con problemas comunes en todos los ámbitos o al menos en el de salud, es decir acercarse lo más posible a una comunidad. En las zonas rurales de los países en desarrollo es fácil definir una comunidad, como un grupo de personas que viven en una zona geográfica determinada. Por el contrario en las zonas urbanas, donde existen posibilidades de acceso a varias alternativas de atención, la población se reduce a un conjunto de personas registradas, situación que reduce el rol del Centro de Salud en ámbitos tales como Saneamiento Ambiental, y complica la Educación Sanitaria y la relación ya que puede suponerse que ésta población esté integrada por personas de diversas comunidades, con diferentes culturas, con intereses a veces contrapuestos, o que rehusarán atención conjunta. Asignar población a un centro de salud en áreas urbanas en Argentina sobre criterio geográfico, salvo en áreas socioeconómicamente y culturalmente muy homogéneas, dará poblaciones ficticias, que impedirán evaluar cobertura de actividades del centro de salud. Localización: Para posibilitar un máximo de accesibilidad geográfica el Centro de Salud (CS) debe ubicarse lo más cerca posible de la población. 42 Manual de Medicina Preventiva y Social II Para asegurar ésta condición se ha propuesto utilizar como criterio una distancia máxima a recorrer por la gente para llegar al CS (criterio del radio de cobertura). No obstante, en las poblaciones dispersas, éste criterio llevaría a establecer un Centro de Salud para tan poca gente que ningún servicio real sería posible. Por ésta razón el criterio de tamaño de la población nos parece el más adecuado. Si la utilización de éste criterio no permite asegurar una accesibilidad geográfica suficiente a toda la población, debe recurrirse a actividades periféricas por medio de extensiones. Integración del Equipo: El CS debe funcionar con un Equipo integrado; y éste se compone idealmente de personal polivalente, que comparte, según su nivel de formación, una responsabilidad común frente a todos los problemas de salud de la población. Si el nivel técnico de las tareas necesita personal con competencias específicas será necesario crear un sistema de comunicación dentro del equipo, eventualmente con un sistema interno de referencia, como forma de asegurar que el equipo actúe en forma integrada. No obstante, ésta situación crea problemas adicionales de relación; es más difícil de manejar; y por lo tanto aumenta el riesgo de fracaso. Un equipo integrado de personal polivalente favorece la aceptabilidad. No hay barrera más grande para la aceptabilidad que encontrarse frente a una persona distinta para cada problema. Es en esto que reside la fuerza del médico generalista que trabaja solo, y su experiencia es muy valiosa. Integración del Equipo en la población El CS debería ser manejado por personal que viva en el área, compartiendo el mismo ambiente físico y social y por lo tanto conociendo a la gente y su contexto. Es evidente que los profesionales se alejan de la población en razón de su status, y esto aumenta las barreras que la Atención Primaria trata de reducir. Por lo tanto es importante evitar agregar nuevos factores de distanciamiento; culturales o sociales por ejemplo, que obstaculicen la indispensable relación comprehensiva, por ejemplo, la situación de personal urbano que se desplaza diariamente para trabajar en el campo (potencial barrera cultural). Continuidad de la atención: El CS debe funcionar con un equipo disponible en amplios horarios de atención, de manera de ser accesible en el tiempo, y estar disponible “cuando” la gente lo necesita. Esto es obviamente importante en relación a la atención curativa, en especial las urgencias; pero es también válido para las actividades comunitarias que son organizadas en forma independiente por la gente. Accesibilidad Estas condiciones estructurales ayudan a responder a dos preguntas frecuentes planteadas por la implantación de un CS. La primera ya fue evocada; aún cuando exista un fácil acceso al hospital, este tipo de institución no reúne las condiciones necesarias para el primer nivel de atención en el enfoque de la APS, y la población debería tener acceso a un CS. 43 Manual de Medicina Preventiva y Social II La segunda se refiere a las zonas urbanas, densamente pobladas: aún si desde el punto de vista de la accesibilidad geográfica un gran CS podría cubrir una gran población; varios CS pequeños cumplirían mejor las condiciones de relación. Modelo de organización del Primer Nivel de Atención Público en la Ciudad de Córdoba. La red de Centros de primer nivel de Atención de la Ciudad de Córdoba es predominantemente de jurisdicción municipal. Cuenta con un nivel central y 96 establecimientos (Centros de Salud y Unidades Primarias de Asistencia Sanitaria - UPAS), localizados estratégicamente en los sectores de la ciudad donde se concentra la población con mayor vulnerabilidad social a la que atienden en forma gratuita (figura 1). Los Centros de Salud son establecimientos que tienen asignada un área programática y, predominantemente, brindan los servicios atención médica (medicinal general o de familia, clínica médica, pediatría, toco-ginecología), odontología y enfermería. Las UPAS son establecimientos más pequeños, que dependen de un centro de Salud y no tienen área programática propia; constituyen una proyección del Centro de Salud aumentando la accesibilidad de la población. La distribución geográfica se traduce en una amplia dispersión de establecimientos. Debe recordarse que el ejido municipal de la ciudad de Córdoba es un cuadrado de 25 Km. de lado, considerado uno de los más extensos del mundo. Figura 1: Distribución de centros de salud y unidades primarias de atención de la salud. 44 Manual de Medicina Preventiva y Social II Principales atenciones brindadas por el primer nivel de atención en Córdoba: 1- Acciones de Promoción, sus objetivos son: - Promover la participación de la Comunidad en la programación, Ejecución y Evaluación de las Acciones de Salud. - Coordinar las Acciones de Salud con otros entes oficiales y no oficiales (Centros vecinales, Escuelas, Cooperadoras, ONG, etc.) - Brindar Asistencia Social a los pacientes que así lo requieran. - Brindar Asistencia alimentaria con leche entera en polvo a los niños menores de cinco años, a los desnutridos y a las embarazadas. 2- Atención Preventiva y Asistencial, sus acciones son: - Ejecución de programas preventivos y atención médica y odontológica de problemas prevalentes. Programas preventivos: 1 - Control de crecimiento y desarrollo: Atiende a niños de 0 a 5 años, comprende: - Crecimiento pondo estatural - Desarrollo sicomotor y social con Estimulación Temprana - Atención especial para desnutridos. A partir de los 5 años los niños son controlados por el Programa de Salud Escolar, en las Escuelas Municipales. 2 - Programa de inmunizaciones En este Programa se incluyen las inmunizaciones según esquema de inmunizaciones Nacional. Las vacunas son provistas por el Departamento de Inmunizaciones de la Provincia que las recibe de la Nación. En general la población de niños está inmunizada según esquema con más de 85% de cobertura. 3 - Control de embarazo y puerperio Se atienden embarazadas durante toda la gestación y puérperas a partir del alta del parto. Las derivaciones para los partos se realizan a los efectores provinciales. 4 - Prevención de cáncer genital. Se fundamenta en Educación para la prevención del cáncer genital, que incluye el autoexamen mamario. Además el control a través del examen Papaniculau. 5 - Salud reproductiva, sexualidad y planificación familiar. Este programa tiene como objetivos prioritarios: - Disminuir las tasas de morbimortalidad materno-infantil, el número de abortos y las enfermedades de transmisión sexual. 45 Manual de Medicina Preventiva y Social II - Asegurar a la población el ejercicio del derecho de decidir libre y responsablemente el número de hijos y el espaciamiento entre los mismos. 6- Prevención y atención de las infecciones respiratorias agudas. La principal causa de consulta es ésta patología. En este programa se implementan una serie de medidas en función de la prevención como así también las acciones a realizar en caso de enfermedad, que están pautados en el Programa que incluyen al tratamiento oportuno y eficaz. 7 - Prevención de la enfermedad diarreica aguda (EDA). Dirigido a niños y adultos. Anteriormente era la principal causa de morbilidad, hoy ha disminuido notablemente tanto la consulta como la internación del menor por diarrea. Los resultados se fueron notando en la medida que la población fue capacitándose y actuando preventivamente. Esto es un logro muy importante de las acciones de salud del Ámbito Municipal. 2. Segundo y Tercer Nivel de Atención Estos niveles de atención están dados principalmente por establecimientos hospitalarios o sanatoriales y por centros de alta especialización. El hospital constituye el establecimiento asistencial que habitualmente concentra toda la atención de segundo nivel y, según su complejidad, la de tercer nivel. En las últimas décadas los hospitales han ido ampliando progresivamente sus funciones, pasando de ser lugares de albergue para grupos sociales desposeídos, lugares de aislamiento, de segregación de personas enfermas, de atención a personas enfermas sin capacidad de pago, a prestar en el momento actual servicios de atención médica. Ésta, para cumplir con la función de un hospital moderno, debería estar basada en un enfoque integral que abarcara la promoción, protección, recuperación y rehabilitación, orientadas a toda la comunidad a la que sirven. La atención médica debe asegurar el desarrollo de actividades preventivas dirigidas a personas sanas, procurando la detección precoz de enfermedades. Asimismo, dentro de la atención médica debe ser contemplado el cumplimiento acciones de rehabilitación que dentro de los hospitales tengan como objetivos primordiales prevenir e identificar factores de riesgo de discapacidad y establecer diagnósticos, pronósticos y tratamiento para mejorar la función alterada (en los casos de discapacidad) y ayudar a los pacientes a alcanzar la reinserción social. Es también función del hospital moderno realizar actividades de docencia. Estas actividades podrán desarrollarse tanto en la misma institución como en la comunidad a la que sirve, involucrando en el aprendizaje a los alumnos de grado, de postgrado y a todo el equipo de salud. En cuanto a la investigación como función del hospital moderno, el profesional investigador no sólo deberá interesarse en los aspectos biomédicos de la enfermedad, sino también en los fenómenos de salud que ocurren en la comunidad, y en la forma y calidad con que éstos son prestados (investigación en Salud Pública, investigación operacional). A manera de síntesis se presentan las cuatro actividades fundamentales del hospital moderno. 46 Manual de Medicina Preventiva y Social II Función reparadora de la salud: Esta es la principal función de todo hospital y supone las siguientes actividades: a. Diagnóstico en los servicios de Consultorio Externo y en los de hospitalización (internación). b. Tratamiento paliativo y curativo de la enfermedad; con inclusión de las intervenciones médicas, quirúrgicas y especiales. c. Readaptación física, mental y social. d. Asistencia en casos de urgencias, accidentes y emergencias colectivas. Prevención de la enfermedad: Si bien estas funciones se desarrollan fundamentalmente en los centros de primer nivel de atención, aún se realizan la siguientes en algunos hospitales: Vigilancia del embarazo y parto (examen periódico). Vigilancia del crecimiento y desarrollo normales del niño (examen periódico de sanos). Participación en el control de las enfermedades transmisibles, aislamiento, desinfección, inmunización). Diagnóstico y tratamiento precoces para la prevención de la invalidez física y mental, y de la muerte (exámenes periódicos). Docencia y entrenamiento de personal: Esta actividad se orienta a la formación de recursos humanos para la atención de la salud, tanto en el nivel grado como de postgrado. Asimismo, allí se llevan a cabo las actividades de capacitación y formación continua del personal del equipo de salud que se desempeña en el hospital. Investigación: El hospital es el principal ámbito para el desarrollo de las investigaciones clínicas, y es allí desde donde se ejecutan los protocolos de investigación relacionados con nuevas alternativas de diagnóstico y tratamiento de la enfermedad. Los servicios hospitalarios Debe considerarse al hospital como una unidad, como un todo que tiene funciones muy específicas que cumplir. Pero a fin de facilitar el trabajo, para su mejor organización, es preciso tener en cuenta a los sectores fundamentales. Se trata de grupos de servicios que desempeñan funciones que son indispensables para una mejor atención de los usuarios del establecimiento; de acuerdo con sus funciones, podemos distinguir: 1- Servicios de Atención Médica: comprende los sectores mediante los cuales el hospital realiza la atención de pacientes: consultorios externos, internación, cirugía, urgencias, etc. La tarea médica y de enfermería se realiza a través de un contacto directo con el paciente, y se prolonga durante todo el tiempo en que éste permanece en el hospital. 2- Servicios de Diagnóstico y Tratamiento: se agrupan aquí sectores de apoyo a la atención médica directa. Entre ellos se pueden citar los siguientes: farmacia, laboratorio químico, radiología, radioterapia, hemoterapia, histología y anatomía patológica, física médica y electromedicina, reeducación y terapia ocupacional, desinfección y esterilización, etc. 47 Manual de Medicina Preventiva y Social II 3- Servicios Generales: Son las actividades que dan soporte a la actividad asistencia. Se incluyen aquí la administración, contabilidad, servicio de limpieza, lavandería y ropería, mantenimiento y reparaciones, cocina, vigilancia, portería, traslados de pacientes y cosas, estadísticas, etc. Clasificación de los establecimientos hospitalarios Es un tema complejo por cuanto existen múltiples criterios para clasificar un hospital y ellos están estrictamente vinculados a la función o tarea que se asigne, esta última varía influenciada por algunos valores constantes y otros en permanente renovación. Los criterios admisibles en nuestro medio y en la actualidad podrían ser: -Dependencia o propiedad: estatales, privados, de comunidades, de obras sociales, etc. -Tiempo de internación: agudos y crónicos. -Edad del paciente: niños, adultos. -De acuerdo al grado de especialización: pueden ser generales o polivalentes (brindan servicios de diversas especialidades) o especializados o monovalentes (brindan servicios de solo una especialidad (Infectología, psiquiatría, atención de quemados). Estadísticas e Indicadores hospitalarios Tienen por finalidad medir y evaluar el trabajo realizado en el hospital, ya sea el trabajo médico como el no médico. El movimiento de internados es el más fácil de registrar. Considerando como tiempo el lapso de un año, se debe registrar: 1) 2) 3) 4) El total de ingresados al iniciarse el año. El total de ingresados en el curso del año. El total de egresados en el curso del año. El total de los que quedaron al finalizar el año. La suma de los rubros 1 y 2 debe ser igual a la suma del 3 y 4 (es decir 1+ 2 + = 3 + 4). La suma del 1 y del 2 representa el total de atendidos. Veamos un ejemplo. En una región de 50.000 habitantes presta servicios un hospital de 200 camas. Esto significa 4 camas por 1000 habitantes. Al iniciarse el año, dicho hospital tenía 180 ingresados. Durante el año ingresaron 2.400 pacientes. En ese período egresaron 2.510 y al concluir el año restaban internados 70. Es decir: 1) 180 remanentes del año anterior. 2) 2.400 ingresados durante el año. La suma de 1+2 = 2.580 representa el total de atendidos. 3) 2.510 egresados durante el año. 4) 70 restan internados al finalizar el año. La suma de 3 + 4 = 2.580 que representa un valor igual a 1 + 2. 48 Manual de Medicina Preventiva y Social II Esto significa que el concepto de pacientes atendidos no es el mismo que el de ingresados o el de egresados. Pacientes atendidos equivale a los ingresados más los remanentes del año anterior, o bien, a los egresados más lo que restan al concluir el año. El número de atendidos sirve para calcular algunos índices o tasas. Diferenciando el concepto de atendidos del de egresados y el de ingresados, debe recordarse que en hospitales generales en que el promedio de días de estada es corto, estos conceptos no se diferencian mucho. En los hospitales de crónicos, con promedio de días de estada largos, estos conceptos tienen diferencias muy marcadas, que llegan y superan el 20%. Con registro de estos datos elementales, más el de otros que luego mencionaremos, más el conocimiento demográfico de la región a la que sirve, puede medirse y evaluarse el trabajo del hospital. Indicadores de evaluación: Para evaluar el trabajo hospitalario, pueden considerarse varios indicadores que clasificaremos de este modo: 1) Cuantitativos y cualitativos (auditoría médica) 2) Extrínsecos (en relación con la población) e intrínsecos (del hospital en sí mismo) 3) Del internado y del consultorio externo. Agrupados en los tres rubros, resultan los siguientes índices: cuantitativos y cualitativos, del internado y del consultorio externo. Los cuantitativos a su vez, pueden ser extrínsecos o intrínsecos. 1.1. Indicadores cuantitativos extrínsecos: Sirven para evaluar el trabajo hospitalario en relación a la población a la que sirve. Miden el rendimiento final e indican la manera de utilizar los recursos hospitalarios por parte de la población que dispone de ellos. Describiremos sucintamente algunos indicadores: Número de camas por mil habitantes: Número de camas Fórmula: x 1000 Total de la población Para camas de hospitales generales, el óptimo es de 3 a 5 por mil. Ingresados por mil habitantes: Número de ingresados Fórmula: x 1000 Total de la población Recordemos que el concepto de atendidos es el mismo que el de ingresados o egresados sólo para los hospitales generales. En nuestro país la tasa anual de hospitalización (internación) se sitúa entre el 10 al 14 por cada cien habitantes. 49 Manual de Medicina Preventiva y Social II Días-cama ocupadas por mil habitantes: Número de días –camas ocupadas Fórmula: x 1000 Total de la población Se entiende por día- cama a un período de 24 horas durante el cual una cama de hospital que pertenece a la dotación de camas, se mantiene disponible para el uso de pacientes, ocupadas o no. Camas de dotación es un concepto equivalente a camas instaladas, puede variar cuando se agregan o eliminan camas en forma permanente. Días- cama ocupadas por mil habitantes nos indica cuanto tiempo cada mil habitantes ocuparon una cama. Porcentaje de nacimientos: Número de nacidos vivos en el hospital Fórmula: x100 Total de nacidos vivos en la población Los resultados son exactos y se elevan con la tendencia a la internación para la asistencia del parto. Porcentaje de fallecimientos: Número de fallecidos en el hospital Fórmula: x100 Total de fallecidos en la población El resultado es muy variable, sobre todo en las regiones en que se tiende a eludir las autopsias mediante el envío a sus domicilios de los enfermos graves o agónicos. Consultas externas por mil habitantes: Número de consultas externas totales Fórmula x1000 Total de la población Se entiende por consulta médica el acto por el cual se suministra atención profesional a un paciente ambulatorio en cualquier sección del hospital. “Consulta de primera vez” es cuando el paciente concurre por primera vez al establecimiento. “Consulta ulterior” es la subsiguiente a la anterior. Puede tratarse de una consulta de primera vez en el hospital, en el servicio o en la enfermedad según el criterio que se adopte. 50 Manual de Medicina Preventiva y Social II 1.2. Indicadores cuantitativos intrínsecos: Miden el trabajo hospitalario en sí mismo, sin considerarlo en relación con los habitantes de la región servida. Deben considerarse globalmente para todo el hospital y parcialmente para cada servicio o especialidad. Veremos los más importantes. Porcentaje de ocupación: Total de pacientes-días en un período dado Formula: x100 Días-cama disponibles en el mismo período Este índice mide el grado de ocupación del hospital. Tiene valor sobre todo comercial. En los hospitales públicos, es preferible tener muchos ingresos con promedios de estadía bajos. Promedio de días de estadía: Nº de días de internación de egresados en un período Formula: Número de egresos en ese período Este índice mide la duración media de la hospitalización de los pacientes, expresada en días. Para su cálculo, se cuenta el día de ingreso pero no el de egreso. Tiene valor para el manejo del aprovechamiento de los recursos hospitalarios, dada la marcada tendencia de la mayoría de los hospitales a mantener internados a los pacientes más tiempo de lo apropiado. Giro de camas o rendimiento por cama de dotación: Representa en número de veces que una cama de dotación recibió un paciente nuevo durante un período o bien el número de pacientes egresados por cada cama en un período. Un hospital general debe estar entre 30 y 40 egresos por cama en el año. Organización de la atención de pacientes Concepto, objetivos y áreas o unidades: Cuidados progresivos, asistencia progresiva, atención progresiva son expresiones sinónimas referidas a un tipo de organización de la atención médica. Tiene por objetivo lograr máxima eficiencia y rendimiento de los recursos, considerando las necesidades del enfermo en la integridad física, psíquica y social. Los pacientes están así agrupados en unidades según el tipo de atención que necesitan acorde con la gravedad de su cuadro. 51 Manual de Medicina Preventiva y Social II El concepto de atención progresiva abarca siete áreas o unidades: 1. Cuidado intensivo. 2. Emergencias. 3. Cuidado inmediato. 4. Autocuidado. 5. Cuidado prolongado. 6. Cuidado domiciliario. 7. Cuidado de pacientes ambulatorios. Otra clasificación más sencilla de áreas o unidades es: 1. 2. 3. 4. Cuidado intensivo. Cuidado intermedio. Cuidado mínimo. Cuidado domiciliario. Cuidado intensivo: Para pacientes críticos y seriamente enfermos que no pueden expresar sus necesidades o que requieren observación permanente y cuidado intensivo de enfermería. Cuidado intermedio: Para pacientes que requieren un monto moderado de atención. Cuidado mínimo: Para pacientes autosuficientes o parcialmente incapacitados, que requieren cuidado mínimo. Cuidado domiciliario: Para pacientes que pueden ser adecuadamente atendidos en su domicilio a través de la atención de los servicios hospitalarios (médico, enfermera, trabajadora social). Autocuidado: Para pacientes que requieren tratamiento o servicios diagnósticos, convalecientes o no, pero que son físicamente autosuficientes y pueden deambular. Cuidado prolongado: Para pacientes que requieren atención especializada del médico y de enfermería por tiempo prolongado (rehabilitación, readaptación, terapia ocupacional y física son ejemplos de ésta atención). Cuadro 1. Esquema elaborado por la Organización Panamericana de la Salud (OPS) que combina el grado de cuidado con la clasificación de los pacientes y la ubicación de los servicios respectivos. Grado de cuidado Clasificación de pacientes Intensivo Para pacientes agudos graves. Intermedio Para pacientes agudos y menos graves. Mínimo Para pacientes físicamente autosuficientes, o parcialmente incapacitados, que requieren cuidado mínimo. Ubicación de los servicios Unidad de cuidado intensivo. Servicio de resucitación. Servicio de urgencia en sus procedimientos de mayor emergencia. Unidad para hospitalización de pacientes agudos. Servicio de recuperación. Unidad para hospitalización de convalecientes. Unidad para hospitalización de larga estancia. Consultorio externo. Atención domiciliaria. 52 Manual de Medicina Preventiva y Social II Según la situación o gravedad, los pacientes pueden ser: 1. 2. 3. 4. 5. 6. Sanos. Enfermos sin urgencia. Enfermos que requieren atención inmediata. Enfermos que han superado la gravedad extrema pero siguen graves. Enfermos que han perdido la gravedad y están próximos a ser dados de alta. Enfermos que pueden continuar tratamiento domiciliario. Principales áreas de internación. Unidad de cuidados intensivos: Está destinada a pacientes que requieren un número elevado de horas de enfermería por día y una calidad de cuidados de alto nivel. Sala o salas de cuidados intermedios: Prestan cuidados de enfermería de nivel habitual. el equipamiento y las instalaciones son mucho más simples. Sala o salas de cuidados mínimos: Concentran enfermos que prácticamente pueden realizar su autocuidado. El equipamiento y el personal son mínimos. Tendencias futuras Investigaciones operativas realizadas en otros países han demostrado que más del 80% de los pacientes internados lo están por problemas diagnósticos, enfermedades crónicas o convalecer de operaciones en los períodos de recuperación normal. Por ende, no requieren cuidados intensivos de enfermería o tratamientos de urgencia. El porcentaje restante, necesita vigilancia constante o tiene su vida en peligro. Es lógico entonces concentrar la mayoría de los recursos disponibles en el pequeño número de pacientes que realmente lo necesitan. El porcentaje mayor dispondría de los recursos de una atención común o mínima. Incluso se tiende a construir hospitales totalmente diferentes, eliminándose la internación por especialidad, considerando exclusivamente la gravedad de los pacientes. Bibliografía Consultada - Corella José Maria. La Gestión de los Servicios de Salud. Diaz de Santos. Madrid 1996. Cuervo J, Varela J, Belenes R. Gestión de Hospitales – Nuevos instrumentos y tendencias. España: Editorial Vicens Vives, 1994. Organización Panamericana de la Salud. La transformación de la gestión de hospitales en América Latina y el Caribe. Washington DC: OPS, 2001. Repullo J, Iñesta A. Sistemas y Servicios Sanitarios. Barcelona: Editorial Díaz de Santos, 2006. Temes JL. Gestión hospitalaria. McGraw-Hill; 2007. Terraza Núñez R, Vargas Lorenzo I, Vázquez Navarrete ML. La coordinación entre niveles asistenciales: una sistematización de sus instrumentos y medidas. Gaceta Sanitaria. 2006; 20:48595. 53 Manual de Medicina Preventiva y Social II Actividad Práctica. En función de los indicadores, anteriormente citados, se solicita que se confeccionen: - Dos (2) indicadores cuantitativos intrínsecos hospitalarios. - Construir un indicador cuantitativo extrínseco y explicar las características del mismo. 54 Manual de Medicina Preventiva y Social II Unidad 5. PLANIFICACIÓN Y PROGRAMACION SANITARIA Autor Profesor Titular Dr. Gabriel Acevedo Objetivos de la Unidad Identificar las principales herramientas de gestión en salud. Reconocer las especificidades de la administración de los servicios de salud. Analizar y reflexionar sobre el grado de aplicación actual de las herramientas administrativas en las organizaciones de salud. Contenidos de la Unidad Definiciones y consideraciones generales de las funciones esenciales de la gestión sanitaria. Planificación en salud. Planificación estratégica, conceptualización. El análisis de situación de salud. Análisis de las condiciones ambientales, epidemiológicas, socioculturales, económicas y de acceso a los servicios de salud. Técnicas de formulación de Programas Preventivos en Salud. 55 Manual de Medicina Preventiva y Social II DEFINICIONES Y CONSIDERACIONES GENERALES DE LAS FUNCIONES ESENCIALES DE LA GESTIÓN O ADMINISTRACIÓN EN SALUD. En los servicios de salud, sean estos centros de salud, hospitales o programas sanitarios, las actividades de administración y gestión de los mismos, si bien presentan aspectos comunes a la administración de otras organizaciones de servicios o industriales, tienen particularidades y especificidades propias que constituyen un desafío para quienes tiene que gestionar este tipo de servicios. Gestionar los servicios de salud implica establecer prioridades; tomar decisiones; conducir, coordinar y motivar personas; y asignar recursos para contribuir a mejorar el estado de salud de la población. Así, las funciones básicas de la Gestión Sanitaria pueden resumirse en: Planificación: decidir anticipadamente lo que se desea hacer. Organización: es la forma de relacionar y articular los recursos orientados al logro de los objetivos. Dirección: implica tomar decisiones, conducir y motivar a las personas, comunicar las políticas, planes y acciones, coordinar tareas. Control y evaluación: evaluar y corregir las acciones de una organización para asegurar el logro de sus objetivos. 1. PLANIFICACIÓN Como se mencionó anteriormente la Planificación es un proceso que nos ayuda a decidir para la acción futura sobre: Qué hacer Cómo hacerlo y Evaluar lo que hacemos antes de hacerlo. Constituye un esfuerzo organizacional orientado al Futuro para facilitar la Toma de Decisiones. Cuando no se planifica es habitual encontrar los siguientes problemas: No se conoce el rumbo de la institución u organización. Los recursos y energía se usan para solucionar situaciones cotidianas imprevistas. No es posible evaluar el desempeño de quienes conforman la institución u organización. Siempre se trabaja en el día a día. No hay guías de acción. Todo proceso de planificación puede presentar dificultades, pero genera grandes beneficios para las instituciones que planifican, tales como: Conformación de equipos de trabajo con una visión común. Motivación de los equipos de trabajo Identificación de temas claves y solución de problemas Como resultado del proceso de planificación la institución logra como resultado la formulación de un “Plan”, que constituye un marco de referencia de las actuaciones de la organización y define las 56 Manual de Medicina Preventiva y Social II estrategias a seguir por la misma. Un plan ha de ser flexible y capaz de adaptarse a las necesidades cambiantes de la población, la aparición de nuevos problemas, la disponibilidad de los recursos y la presencia de nuevas tecnologías que permitan cambiar las estrategias de acción. Existen diversas metodologías para desarrollar una planificación, y cada institución debe valorar adecuadamente cual resulta más conveniente según sus propias características y las del contexto donde actúa. A continuación y a modo de orientación se desarrolla el método más difundido en el sector salud, en particular en el sub-sector público: Operativamente, las etapas de este proceso de planificación pueden resumirse en las siguientes: 1. Identificación de problemas y necesidades de salud. 2. Priorización de problemas y necesidades. 3. Elaboración de programas de salud. 4. Ejecución y organización de las actividades previstas en el programa. 5. Evaluación. Proceso de Planificación y Programación en Salud (ciclo) Identificación de Necesidades Evaluación y Problemas Ejecución del Programa Determinación de Prioridades Elaboración de Programas de Salud 1. IDENTIFICACIÓN DE PROBLEMAS Y NECESIDADES DE SALUD La identificación de problemas y necesidades de salud debe abordar tres aspectos fundamentales de la población: - Perfil demográfico de la misma. - Situación socio-económica. - Situación epidemiológica. 57 Manual de Medicina Preventiva y Social II Es decir, deben analizarse los factores condicionantes del nivel de salud relacionados a la población. La metodología de identificación de problemas de salud más validada es el Análisis de Situación de Salud, conocido como ASIS, cuyas características ya han sido examinadas con motivo de la actividad de terreno. Para reconocer los problemas de salud de la población, se pueden utilizar diversas técnicas y procedimientos, que son las mismas que se aplican en un ASIS, esto es: -Indicadores: son variables que nos proporcionan información "cuantitativa" y "objetiva" (suele proceder de registros o fuentes estables). Deben ser válidos (medir lo que pretendemos), específicos (detectar sólo los cambios en lo estudiado) y sensibles (detectar los cambios por mínimos que sean). Pueden expresarse como frecuencias absolutas (número de casos aparecidos en un año, media de pacientes atendidos diariamente, etc.), relativas (razón, proporción o tasa) o como medidas de riesgo (riesgo relativo, atribuible, odds-ratio, etc.). Los indicadores se dividen en demográficos, socioeconómicos, de morbimortalidad, medioambientales y de estilo de vida. -Encuestas: proporcionan datos "cualitativos" o "cuantitativos" procedentes de los propios individuos, por lo que son generalmente "subjetivos". Las encuestas se clasifican, según la técnica de aplicación en: “entrevistas” (personales o por teléfono) y “cuestionarios” (autoadministrado). Cada tipo tiene sus ventajas y sus inconvenientes, las primeras tienen una mayor proporción de respuestas pero son costosas en tanto que las segundas son más económicas pero son respondidas en menor proporción. La elección entre uno u otro tipo vendrá dado por criterios como el costo, la fiabilidad y validez deseada, la complejidad de la información o la comodidad. -Técnicas de consenso: son métodos de recogida de información basados en la puesta en común de opiniones, por lo que su fruto es siempre "cualitativo" y "subjetivo". En general, se emplean para detectar problemas o necesidades de salud en una comunidad, establecer una priorización de los mismos o proponer medidas o soluciones para ellos. Suelen complementar la información recogida por otros métodos y pueden ser útiles para “movilizar” a los participantes y conseguir su colaboración en otras actividades. Podríamos clasificarlas en función de la metodología que emplean en dos grupos: las basadas en la reflexión individual (grupo nominal, brainwriting, Delphi) y las basadas en la interacción (tormenta de ideas, forum comunitario). 2. PRIORIZACIÓN DE PROBLEMAS Tras la identificación de problemas y necesidades de salud, y antes de la elaboración del programa, se debe proceder a la priorización y valoración de los problemas detectados. Priorizar significa situar los problemas de acuerdo en el orden en que deberían ser abordados. Aunque no existe ningún método de priorización infalible, es recomendable la utilización, aislada o combinada, de procedimientos y técnicas específicas, que contribuyan a mejorar el grado de objetividad en esta fase. Los diferentes métodos de priorización utilizan un conjunto criterios para valorar en forma comparativa la importancia de cada problema identificado. En general se utilizan los siguientes criterios para comparar problemas: 58 Manual de Medicina Preventiva y Social II Frecuencia y extensión: se refiere la magnitud del problema, es decir cuantos y en que áreas están afectados por el problema. Para objetivarla se aplican tasas de morbilidad y de mortalidad. Gravedad: cuan severo es el problema que afecta a la población. Para objetivarla se aplican tasas de mortalidad y letalidad. Repercusión o interés social: está relacionado con la percepción que posee la población sobre el problema: Se establece mediante métodos que registren esa percepción, como por ejemplo encuestas. Eficacia de la intervención: está dada por la capacidad demostrada de producir el efecto deseado (por ejemplo la capacidad de inmunización de una vacuna). y la factibilidad de la misma), teniendo en cuenta la población a la que va dirigida y el nivel de prevención al que afecta. Factibilidad: se vincula a las posibilidades reales de resolver el problema. Es decir si posible aplicar la intervención considerando los aspectos legales, éticos, y socioculturales y además si se cuentan con los recursos para aplicarla. El proceso de determinación de prioridades comprende tres etapas fundamentales: a. Preselección: Si el listado de problemas de salud identificados es muy amplio, se debe realizar una preselección de los mismos, dejándolos reducidos a no más de 10 o 15. Dicha preselección se hará en base a la importancia que se atribuye a cada uno de los problemas. b. La definición de los criterios a utilizar para la comparación de los problemas preseleccionados (se tiene en cuenta los criterios antes mencionados u otros). c. La aplicación de los criterios a cada problema, para establecer, finalmente, un orden de intervención. 3. ELABORACION DE UN PROGRAMA DE SALUD La siguiente fase de la Planificación Sanitaria, una vez establecida la prioridad de acción y valorados los problemas, es la realización de un programa de salud. Se entiende como tal al conjunto de actividades organizadas y coordinadas cuya finalidad es alcanzar un cambio en el estado de salud de una población, teniendo en cuenta los recursos disponibles. En la elaboración de un programa de salud, debemos tener siempre presente que se trata de un instrumento para la acción, y por tanto, cuanto más claro, conciso y concreto sea, más útil resultará para los profesionales y más fácil su puesta en marcha y desarrollo. En cualquier caso, nunca debemos perder de vista la calidad científica de su contenido. Puede observarse que en la definición de programa se ha resaltado la palabra "actividades". Ello se debe a que esta es la esencia de un programa de salud; en este sentido se dice que un programa es integral si incluye actividades de prevención primaria, secundaria y terciaria. Un plan de salud es la integración de programas de salud con el fin de alcanzar un objetivo global. Habitualmente la estructura básica de un programa de salud recoge los siguientes apartados: 1. Introducción (justificación). 2. Objetivos. 3. Actividades. 4. Evaluación. 59 Manual de Medicina Preventiva y Social II 1. Introducción (Justificación) La introducción de un programa sanitario suele desarrollar los aspectos siguientes: Definición y descripción del problema de salud abordado, contexto general del mismo y características principales de la población de riesgo. Justificación de la puesta en marcha del programa. Deben argumentarse los motivos analizados en la fase de priorización, como son: su extensión y gravedad, las consecuencias para la salud, las consecuencias sociosanitarias, la repercusión local o la evolución del problema si no se realiza ninguna intervención sanitaria. Algunos autores denominan directamente a este apartado "Justificación" en lugar de "Introducción". Se debe hacer referencia a la capacidad y posibilidades de intervención, desde la perspectiva técnica y del nivel sanitario en el que se va a desarrollar el programa. Debemos incluir la identificación y el análisis de los posibles obstáculos y oposiciones para la intervención y destacar el nivel preventivo (primario secundario-terciario) de la misma. En la elaboración de un programa de salud, debemos tener siempre presente que se trata de un instrumento para la acción, y por tanto, cuanto más claro, conciso y concreto sea, más útil resultará para los profesionales y más fácil su puesta en marcha y desarrollo. 2. Objetivos del Plan La formulación de los objetivos en salud del programa constituye una fase clave de su elaboración, ya que de ella depende en gran medida el éxito del mismo. En esta etapa se integra la información y conocimientos obtenidos de las etapas anteriores, con el fin de hacer explícitos los cambios en el estado de salud que se pretenden conseguir con la implementación y desarrollo del programa en una población definida, así como los plazos marcados para ello. Los objetivos generales se refieren a los resultados globales deseados con la implantación del programa; no exigen cuantificación en su redacción y están en relación con las grandes áreas del mismo. No es preciso que se marquen muchos objetivos, basta con que recojan los aspectos fundamentales. Por ejemplo un hipotético Programa de diagnóstico precoz de cáncer de mama femenino podría tener el siguiente objetivo general: - Disminuir la mortalidad por cáncer de mama femenino en la provincia de Córdoba. A su vez, cada objetivo general se puede traducir en uno o varios objetivos específicos, que son mucho más concretos y expresan cuantitativamente el resultado perseguido en la población y el plazo de tiempo que se establece para conseguirlo. En el mismo ejemplo anterior los objetivos específicos serían: - Disminuir en un 5% la incidencia de cáncer de mama diagnosticado en estadios III y IV, en 5 años. - Disminuir un 3% la mortalidad por cáncer de mama en mujeres entre 45 y 65 años, en 10 años. En la elaboración y redacción de los objetivos debemos intentar que estos cumplan las siguientes características: a) Deben ser cuantificables o mensurables, para poder ser evaluados. b) Han de estar claramente definidos, para ser comprendidos sin dificultad por cualquier profesional implicado en su desarrollo. 60 Manual de Medicina Preventiva y Social II c) Han de ser lo más concretos y concisos que sea posible, y referidos a un solo aspecto (si se habla de reducir la morbimortalidad por enfermedad cerebrovascular (ECV) y sólo se consigue disminuir la mortalidad, pero no la incidencia, ¿se ha conseguido el objetivo?). d) Deben ser realistas en cuanto a su factibilidad, tomando en cuenta los recursos disponibles y su aceptabilidad por parte de la comunidad y los profesionales. En general, se aconseja que al inicio del programa los objetivos sean poco ambiciosos, para posteriormente y de acuerdo con la experiencia en la implantación del programa, reformularlos en términos más ambiciosos. e) El número de objetivos no debe ser muy amplio y siempre tiene que estar condicionado por las posibilidades reales de conseguirlos. En el enunciado de los objetivos se deben explicitar los siguientes aspectos: - Resultado previsto por el programa o por la intervención, expresado en términos de nivel de salud o de modificación de la situación anterior. - Cronología para la consecución del objetivo. Deben fijar el plazo de tiempo en que el objetivo debería ser alcanzado. - Población a la que se dirige el objetivo. Esta población, definida en términos de edad, sexo, zona geográfica, entre otros. Ámbito de aplicación del objetivo (población general de una zona, usuarios del centro de salud, medio escolar, entre otros). 3. Actividades del Plan O Programa de Salud La etapa más importante de un programa lo constituyen las actividades encaminadas a controlar el problema de salud y que, de algún modo, han sido anticipadas en los objetivos. En definitiva, un programa de salud no es más que la integración de un conjunto de actividades encaminadas a conseguir los objetivos propuestos, con unos recursos determinados. Tipos de Actividades contenidas en un programa de salud Los programas pueden contener actividades de diferentes tipos: a. Promoción de la salud y prevención primaria de la enfermedad (educación para la salud en individuos sanos, vacunaciones, fluoración de aguas de consumo). b. Detección precoz, entre las que se incluyen todas las actividades de cribado poblacional. c. Seguimiento y tratamiento (controles periódicos de pacientes con patologías crónicas, medidas terapéuticas determinadas, entre otros). d. Rehabilitación y reinserción social (fomento del autocuidado, educación para la salud dirigida a enfermos con secuelas, entre otros). e. Participación comunitaria (creación de grupos de ayuda, coordinación con organizaciones sociales, entre otros). Criterios para elección de actividades Todas las actividades a realizar deben responder a los objetivos del programa; normalmente cada objetivo se relaciona con una o varias actividades, si bien puede darse el caso de que una actividad sirva 61 Manual de Medicina Preventiva y Social II para la consecución de varios objetivos. La selección de aquellas actividades consideradas como las más adecuadas, se realizará teniendo en cuenta aspectos como los siguientes criterios: 1. efectividad y eficiencia de las diferentes opciones; 2. balance entre los recursos necesarios y los disponibles; 3. aceptabilidad por parte de los profesionales que las desarrollarán y por la población a la que están dirigidas; 4. accesibilidad; 5. consideraciones de índole sociocultural. Cada una de las actividades debe estar diseñada y organizada antes de su puesta en marcha; para ello es necesario determinar la población objetivo de la actividad, las metas operativas, el protocolo, el análisis de los recursos y los rendimientos: Población objetivo de la actividad La población objetivo de la actividad (POA), es el grupo de personas al que va dirigida ésta. Como ya se dijo, a propósito de la población diana del programa, ha de ser claramente identificada y cuantificada. En la elaboración y redacción de los objetivos debemos intentar que estos cumplan las siguientes características: ser cuantificables, claramente definidos, lo más concretos y concisos que sea posible, y realistas. No es usual encontrar en los programas muchas metas cualitativas (son más frecuentes en garantía de calidad), siendo la mayoría de tipo cobertura. La cuantificación de las metas operativas exige prudencia, teniendo presente el tiempo necesario y los recursos disponibles. Metas Operativas Las metas operativas (denominadas por algunos autores como objetivos de proceso) son la cuantificación en el tiempo de los objetivos de las actividades. Marcan el proceso deseado, no los cambios en el estado de salud, y pueden ser clasificadas en dos tipos: 1. Cuantitativas: Señalan la cantidad de actividad por realizar. Dar 12 charlas de educación sanitaria en el próximo año, es una meta de este tipo. Lo habitual es que se expresen en términos de cobertura (% de la población a la que se quiere aplicar una actividad), por ejemplo: realizar una determinación de colesterol al 75% de la PDA en un año o controlar al menos una vez al año al 95% de los pacientes incluidos en un programa. 2. Cualitativas: más orientadas a evaluar la calidad de las actividades que se desarrollan. Valga como ejemplo que el 85% de los pacientes derivados cumplan alguno de los criterios establecidos para ello en el programa. El protocolo Los protocolos de las actividades constituyen un aspecto central de un programa de salud, expresa como, donde, quienes, con qué recursos y en que tiempos se ejecutaran las actividades previstas. Por ello, debe definir las siguientes cuestiones: ¿Quién realizará la actividad, o cada parte de la misma? ¿Dónde se llevará a cabo? ¿Cuál es el procedimiento a seguir en su realización? 62 Manual de Medicina Preventiva y Social II ¿Cuándo y con qué frecuencia se realizará? ¿Cuáles son los recursos materiales que está previsto utilizar? ¿Dónde debe registrarse la actividad? Los sistemas de registro deben ser sencillos y de fácil cumplimentación, evitando registrar aquello que no tenga una utilidad definida. La informatización de los registros facilitará la integración de toda la información recogida en las diferentes actividades e incluso programas. Recursos a emplear Un factor importante dentro de la planificación de las actividades es la valoración de los recursos necesarios y disponibles. Por lo general los recursos se dividen en tres tipos: humanos, materiales y financieros. En la valoración de recursos se debe tener en cuenta su disponibilidad (capacidad real de utilización), adecuación (características apropiadas para lo que se necesita), eficacia (capacidad de producir resultados), productividad (relación entre el resultado producido y la cantidad de recursos) y accesibilidad (aceptabilidad y comodidad, accesibilidad económica, accesibilidad física, etc.). Cronograma Una vez definido lo hasta aquí expuesto para cada actividad, podemos tener una estimación del tiempo necesario para desarrollar el programa en su totalidad. Si a cada profesional se le imputa su tiempo, es posible una mejor organización del trabajo de cada uno (si el trabajo anterior tuviera que ser repartido entre 5 profesionales, cada uno debería dedicar 60 horas anuales, lo que equivale, aproximadamente, a una media de 6 revisiones a la semana). 4. EVALUACIÓN La evaluación de un programa de salud es la culminación de un proceso que se inició identificando un problema, analizándolo, marcando unos objetivos para solucionarlo y desarrollando las actividades necesarias para ello. La evaluación nos permitirá conocer en qué medida hemos alcanzado los objetivos que nos habíamos propuesto y, si fuera necesario, modificar las estrategias de intervención. Las tareas de la evaluación han de ser compartidas por todos los implicados en el desarrollo del programa, lo que no quita que haya un responsable principal de la misma que también suele serlo del programa. Respecto a su relación temporal con la ejecución del programa, la evaluación puede ser: prospectiva (antes de su puesta en marcha, y con el fin de valorar su pertinencia y factibilidad); concurrente (durante la ejecución, persigue una valoración precoz del resultado); retrospectiva (una vez finalizado el programa, valora fundamentalmente la consecución de objetivos). Para la evaluación del plan deben construirse indicadores tanto de los procesos (actividades) como de los resultados a conseguir en el mismo. 63 Manual de Medicina Preventiva y Social II Los indicadores son variables que se utilizan para intentar medir u objetivar sucesos colectivos, el logro de un objetivo o el cumplimiento de una actividad, para así, poder respaldar la toma de decisiones en Salud Pública y en la gestión de los servicios de salud. Los indicadores en salud deben tener las siguientes características: Ser Específicos: relacionado en forma directa o indirecta (proxy) con el objetivo valorar. Ser Medibles: debe poder medirse según variables cuantitativas o cualitativas. Estar asociados a un plazo y a un ámbito: definir la unidad de tiempo sobre la que se valorará el objetivo (año, meses) y donde (lugar, área, etc.) Existen diferentes tipo de indicadores, que se pueden clasificar según a. El atributo que miden: Cuantitativos: son una representación numérica de la realidad; su característica más importante es que, al encontrarse valores diferentes, estos pueden ordenarse de forma ascendente o descendente, como por ejemplo los rangos de edad de una población. Cualitativos: permiten tener en cuenta la heterogeneidad de una situación de salud, del entorno organizacional y/o territorial. Se expresan en una escala de cualidades, como por ejemplo en el caso del nivel socioeconómico: alto, medio, bajo. b. Según el momento del proceso de programación que se desee valorar: Impacto: mide los efectos a mediano y largo plazo en la población en su conjunto, como por ejemplo cambión en la tasa de incidencia o prevalencia de un problema de salud (tasa de incidencia de eventos cardiovasculares) Resultado: mide los efectos del programa sobre quienes actúa, por ejemplo reducción del consumo de sal en la dieta o de la prevalencia de la Hipertensión Arterial, entre los destinatarios de un programa de reducción de los factores de riesgo de enfermedad cardiovascular. Procesos: mide el cumplimiento de las actividades previstas en un programa. Por ejemplo cantidad de personas que recibieron conserjería para la reducción del consumo de sal. Elaboración de indicadores Al momento de formular un indicador deben definirse los siguientes aspectos: - - Cuál es su significado, es decir ¿qué mide? Por ejemplo la frecuencia (prevalencia – incidencia) de una enfermedad (hipertensión arterial) en una población determinada (ciudad de Córdoba) Mediante que fórmula se calcula, en el ejemplo anterior la fórmula de incidencia o de prevalencia para hipertensión arterial. De dónde se obtiene la información (fuente o medios de verificación), en el caso anterior por ejemplo de la encuesta nacional de factores de riesgo. Quién lo reporta y cada cuánto, por ejemplo la Dirección de Epidemiología del Ministerio de Salud. Contra Qué se compara el resultado obtenido (estándares de comparación), que puede ser un el valor existente previo a la implementación del programa (línea de base), el valor que se desea alcanzar (metas) o el valor hallado en otras poblaciones. Cómo se Interpreta el resultado, es decir cómo se explican las diferencias obtenidas en relación a los estándares de comparación, para lo cual es necesario reconocer los factores que condicionan el resultado del indicador que estamos midiendo, que en el ejemplo que estamos comentando serían 64 Manual de Medicina Preventiva y Social II los factores que condicionan la frecuencia de los eventos cardiovasculares o de la hipertensión arterial. Ahora bien, la evaluación no finaliza con la obtención de indicadores. Es preciso unificar y resumir los datos sobre los logros obtenidos y los problemas detectados en el desarrollo de las actividades del programa, analizarlos y extraer unas conclusiones que den paso a propuestas concretas de acción. Bibliografía Consultada - Carloc R, Ward J. La Planificación Estratégica. Ediciones Deusto, 2003. - ILPES – CEPAL. Manual de metodología del marco lógico para la planificación, el seguimiento y la evaluación de proyectos y programas. Chile, 2008. - Koontz, Harold y Weihrich, Heinz. Elementos de Administración. Enfoque Internacional. Sexta Edición, Ed. McGrawHill, México, 2002. - López de Castro F. y Rodríguez Alcalá F. J. “Planificación sanitaria”. SEMERGEN 2003; 29 (5):244-54. - Martínez Navarro y otros. Salud Pública. Mc Graw – Hill. Interamericana.1997. México. - Pineault R. y Daveluy C. La Planificación Sanitaria: Conceptos- Métodos-Estrategias. Masson. Barcelona 1995. - Sapag Chain Nassir, Sapag Chain Reinaldo. Preparación y Evaluación de Proyectos. Cuarta Edición. Mc Graw Hill. Chile, 2000. ACTIVAD PRÁCTICA A partir del problema priorizado durante la realización del ASIS, y teniendo en cuenta la metodología desarrollada en esta unidad, elabore en forma grupal (grupos de hasta seis integrantes) una propuesta de intervención (proyecto o programa), que contemple los siguientes aspectos: 1. Introducción: justificación de la importancia de desarrollar acciones destinadas a prevenir esta enfermedad. 2. Objetivos: generales y específicos que debería tener el programa. 3. Actividades: principales actividades a desarrollar, identificando la población objetivo de las mismas. 4. Evaluación: selección de principales indicadores de evaluación de los resultados del programa. 65 Manual de Medicina Preventiva y Social II UNIDAD 6. INMUNIZACIONES Autora: Prof. Med. Ana P. Willington Colaboración: Med. Sandra M. Belfiore. Responsable de Inmunizaciones del Ministerio de Salud de la Provincia de Córdoba. Objetivos de la Unidad: Valorar el aporte de las inmunizaciones a la Salud Pública Conocer el calendario de vacunación actual para la Argentina. Relacionar el actual calendario de vacunación con la realidad epidemiológica del país. Conocer el momento de incorporación de las diferentes vacunas al calendario. Aplicar los conocimientos adquiridos en el análisis del carnet de vacunas y ser capaces de evaluar que vacunas faltan Conocer las vacunas obligatorias para cada etapa de la vida y para las diferentes circunstancias especiales, indicaciones y contraindicaciones de las mismas. Conocer la modalidad de vigilancia de las principales enfermedades inmunoprevenibles. Conocer las diferentes estrategias y tácticas de vacunación y ser capaces de relacionarlas con las diferentes realidades sanitarias. Ser capaz de indicar correctamente las diferentes vacunas en las diferentes etapas de la vida Contenidos: Aportes de las inmunizaciones a la Salud Pública Oportunidades perdidas en vacunación Aspectos generales sobre inmunización Cadena de frio Calendario de vacunación 2013 en Argentina Vacunas del Programa regular Estrategias y tácticas de vacunación Vacunación segura. ESAVI Glosario sobre Inmunizaciones Actividades Prácticas Bibliografía de consulta 66 Manual de Medicina Preventiva y Social II INTRODUCCIÓN La inmunización es una de las intervenciones de salud pública más eficaz en relación con el costo. El objetivo final de la inmunización sistemática es la erradicación de enfermedades y el objetivo inmediato es la prevención individual y grupal de enfermedades inmunoprevenibles. Con excepción del acceso al agua potable, no ha habido otra medida preventiva o terapéutica, ni siquiera los antibióticos, que haya tenido mayor efecto en la reducción de la mortalidad de la población de todo el mundo. Durante los últimos 200 años, desde el descubrimiento de la vacuna de la viruela por E. Jenner, la vacunación ha controlado, al menos en algunas partes del mundo, enfermedades que causaban gran morbimortalidad; ha conseguido, por primera vez en la historia, la erradicación mundial de una enfermedad: la viruela en 1980. Desde el establecimiento del Programa Ampliado de Inmunización (PAI) en 1974 propuesto por la Asamblea Mundial de la Salud, se han evitado millones de defunciones y discapacidades causadas por enfermedades prevenibles por vacunación. A partir de su lanzamiento en las Américas ha logrado interrumpir la transmisión del poliovirus salvaje desde 1991, la circulación autóctona del virus de sarampión desde noviembre de 2002, y se está avanzando en la eliminación de la rubéola y el síndrome de rubéola congénita. En 1970, los esquemas de vacunación en las Américas incluían cuatro vacunas que protegían contra seis enfermedades (formas graves de tuberculosis, difteria, tos ferina, tétanos, poliomielitis y sarampión). Las tasas de cobertura en esa época no superaban el 10%. Posteriormente, con la vacunación sistemática y las campañas de erradicación de la poliomielitis, las coberturas aumentaron hasta alcanzar, en la década de 1980, un nivel promedio de 70% a 80%. En la década de 1990, la mayoría de los países incorporaron nuevas vacunas: vacunas combinadas, como la triple viral o SRP (contra el sarampión, la rubéola y la parotiditis), la vacuna conjugada contra Haemophilus influenzae tipo b (Hib), y la vacuna contra la hepatitis B (HB). Estas dos últimas fueron rápidamente sustituidas por una presentación combinada con la vacuna contra la difteria, el tétanos y la tos ferina (DTP). El mayor número de vacunas no afectó los niveles de cobertura alcanzados, los cuales mantuvieron su tendencia al aumento, con un promedio de 90% en 2004-2005. La Región ha sido considerada un modelo para el resto del mundo debido a que fue la primera en erradicar la viruela y la poliomielitis. Eliminó también la transmisión del sarampión autóctono y ha logrado un considerable avance en la eliminación de la rubéola y el síndrome de rubéola congénita (SRC). La difteria ha sido controlada, y el tétanos neonatal ya no constituye un problema de salud pública. Como estrategia sanitaria, la vacunación es, sin duda, la mejor inversión en salud pública. Implica no sólo un beneficio para la salud del propio individuo sino que favorece también a toda la comunidad ya que sirve para proteger la salud del individuo que recibe la vacuna y a las personas del entorno (efecto rebaño). Las recomendaciones que surgen del Programa Nacional de Control de Enfermedades Inmunoprevenibles (ProNaCEI) del Ministerio de Salud de la Nación, se realizan con la asesoría de la Comisión Nacional de Inmunizaciones (Co.Na.In) y definen la población objetivo sobre la cual se adquieren las vacunas para ser provistas a las jurisdicciones. Dichas recomendaciones se basan en datos de morbi-mortalidad de la enfermedad a prevenir, la evidencia científica disponible y la situación epidemiológica nacional, con el objetivo de lograr mayor impacto a través de la implementación de una estrategia nacional única. Por este motivo y dando cumplimiento al Artículo 11 de la Ley 22.909 que expresa que "las vacunaciones a que se refiere esta ley son obligatorias para todos los habitantes del país, los que deben someterse a las mismas de acuerdo a lo que determine la autoridad sanitaria nacional con respecto a cada una de ellas", las vacunas distribuidas por el Programa Nacional de Control de Enfermedades Inmunoprevenibles deben ser utilizadas exclusivamente dentro de los grupos poblacionales definidos y con los esquemas que especifican los lineamientos técnicos de dichas vacunas o las recomendaciones nacionales de vacunación. 67 Manual de Medicina Preventiva y Social II OPORTUNIDADES PERDIDAS DE VACUNACIÓN Se considera una oportunidad perdida cada visita que realice a un centro sanitario un individuo que precise ser vacunado y que, a pesar de no existir contraindicaciones, no recibe todas las vacunas necesarias. 1. Causas habituales de oportunidades perdidas de vacunación A. No detectar la necesidad de vacunar La investigación del estado inmunitario de un paciente debe realizarse en cualquier visita que éste realice a un centro sanitario. Es fundamental que se interrogue sobre el estado de vacunación en todos los niveles asistenciales, tanto en el primer nivel de Atención como en pacientes hospitalizados, y a los que acuden a los servicios de urgencia o a un especialista, donde la atención suele centrarse en un problema médico concreto sin evaluar otras medidas sanitarias. Indagar sobre el estado de vacunación debe ser una actitud hacia todos los pacientes en cualquier etapa de la vida. B. Desconocimiento del calendario de vacunación Está claro que si no se conoce el calendario de vacunas, difícilmente podrá ser aplicado. En este sentido están implicados tanto los pediatras como los médicos de familia, personal de enfermería y quienes a diario atienden pacientes tienen la posibilidad de detectar su estado inmunitario. C. No disponer de la historia de vacunación La ausencia del carnet de vacunación personal, registro en la historia clínica y/u otros sistemas de registro hace que se pueda perder la oportunidad de no administrar una vacuna creyendo que ya se ha administrado. De hecho se ha demostrado que existe una sobreestimación de la cobertura vacunal, tanto por parte de los padres como por los profesionales de Salud. Es fundamental registrar todas las vacunas que se administren, ya que “vacuna no registrada equivale a vacuna no administrada”. D. No administrar varias vacunas simultáneamente La actualización de los calendarios vacunales con la disponibilidad cada vez mayor de nuevas vacunas exige que en los primeros años de vida el niño deba recibir varias inyecciones en la misma consulta. El desconocimiento de que algunas vacunas pueden colocarse simultáneamente y el temor a pinchar mucho a los niños, aunque en parte ha sido subsanado por el desarrollo de vacunas combinadas, es lo que ha conducido a administrar las vacunas en varias visitas, cuando podría hacerse de forma simultánea. Esta práctica, nada recomendada, ha demostrado que no sólo aumenta el sufrimiento y el estrés del niño al incrementar el número de actos vacunales, sino que además se puede alterar la efectividad de las vacunas al modificar las pautas y se pierden dosis vacunales con más frecuencia de la esperada. E. No disponibilidad de vacunas en el lugar donde se detecte la necesidad de vacunar F. Miedos injustificados a la vacunación o creencias erróneas de los padres y del Equipo de Salud En la actualidad, la divulgación a través de internet ha facilitado la difusión de movimientos antivacunas. La mayoría de las páginas web que aportan información en contra de las vacunas justifican su rechazo dudando de la seguridad y eficacia y recomiendan el uso de medicinas alternativas. Ante actitudes en contra de las vacunas, es fundamental que el personal de salud tenga un conocimiento sólido del tema, facilitando toda la información verídica objetiva y clara disponible sobre los riesgos/beneficios de las vacunas para que puedan tomarse las decisiones correctas. G. Falsas contraindicaciones Las falsas contraindicaciones son un motivo importante de no aprovechar una oportunidad para vacunar. Por ello, es prioritario que tanto el personal de salud como los padres las conozcan para reducir al máximo su impacto, ya que realmente son muy escasas las verdaderas contraindicaciones o precauciones ante las vacunas. 2. Estrategias para evitar oportunidades perdidas y aumentar la cobertura vacunal 68 Manual de Medicina Preventiva y Social II La Task Force realizó recomendaciones basadas en la evidencia tras la revisión sistemática de 17 intervenciones diseñadas para aumentar la cobertura vacunal A. Son recomendaciones con fuerte evidencia (A): Los sistemas de recordatorio o avisos para los pacientes y profesionales. Educación en temas de inmunización para pacientes y profesionales, asociada a otra actividad que mejore las tasas de vacunación. Reducir el coste que debe pagar el paciente. Accesibilidad a los centros de vacunación: distancia, horarios, evitar barreras administrativas, proporcionar vacunación en lugares donde previamente no se hacía. Evaluación y difusión de la información sobre la vacunación para que los profesionales conozcan los resultados de su actuación. B. Son intervenciones recomendadas con suficiente evidencia (B): Solicitar certificados de vacunación para la asistencia de los niños a guarderías o colegios. Incluir programas de vacunación dentro de otros programas de la mujer y de los niños. Visitas domiciliarias: educación, evaluación y administración de las vacunas necesarias. Esta intervención puede incluir recordatorios por correo o teléfono y se ha mostrado muy eficaz en grupos socioeconómicos desfavorecidos. C. Otras recomendaciones Investigar la situación inmunitaria de cada paciente y administrar las vacunas que precise en cualquier visita que haga a un centro sanitario. Un paso crucial en Atención Primaria sería cambiar ciertas rutinas de vacunar sólo en visitas programadas. Educar a los profesionales sanitarios (médicos, enfermeras, parteras) para que conozcan y actualicen los calendarios vacunales, se encuentren motivados para aplicarlos y conozcan clara y objetivamente los beneficios de las vacunas. Se ha demostrado que las creencias del personal de salud y su política de actuación influyen en la probabilidad de recomendar las vacunas. La actitud positiva de los profesionales hacia las vacunas disminuye las oportunidades perdidas de vacunación. Utilizar sistemas de registro seguros y registrar correctamente todas las vacunas administradas. El uso de vacunas combinadas facilita la aceptación y el cumplimiento del calendario vacunal al administrar varias vacunas simultáneamente. Dotar de vacunas a todos los centros sanitarios y que la accesibilidad a ellos en distancia, horarios y burocracia no suponga una barrera para el paciente. Educar a la población, proporcionando información verídica acerca de los beneficios de las vacunas frente a los riesgos de la enfermedad para incrementar la aceptación de las vacunas y contrarrestar el posible temor a ellas. Aplicar sólo las verdaderas contraindicaciones a la hora de decidir administrar una vacuna y desterrar las falsas contraindicaciones. Difundir periódicamente información a los centros sanitarios para que los profesionales conozcan la cobertura vacunal de su población y las oportunidades perdidas. Para que el esfuerzo realizado en los programas de vacunación redunde en el beneficio de la salud de la población, es fundamental que el equipo de salud, y en particular los médicos, tengan buen conocimiento y una actitud activa ante la vacunación, adoptando estrategias para aprovechar cualquier oportunidad para vacunar. 69 Manual de Medicina Preventiva y Social II ASPECTOS GENERALES SOBRE INMUNIZACIÓN 1. Factores que intervienen en la respuesta inmunitaria a la vacunación A- Respuesta primaria: es la respuesta inmunitaria que sigue a la primera exposición frente a un agente inmunógeno. Puede dividirse en cuatro periodos: a. Periodo de latencia: tiempo transcurrido entre la exposición al antígeno y la aparición de anticuerpos en suero: 5 a 10 días (7 de promedio). b. Fase exponencial: aumenta la concentración de anticuerpos en el suero. c. Fase de meseta: el título de anticuerpos permanece estable. d. Fase de declinación: la concentración de anticuerpos en suero decrece progresivamente. B- Respuesta secundaria: la re exposición al mismo inmunógeno induce una respuesta mas intensa y duradera. El periodo de latencia es mas corto (1 a 3 días). Estas respuestas dependen de varios factores: a. Presencia o ausencia de anticuerpos maternos. b. La edad de vacunación debe considerarse con relación a la desaparición de los anticuerpos maternos, sobre todo en lo referente a las vacunas virales atenuadas: antisarampionosa, antirubeólica, antiparotiditis y antivaricela. c. Naturaleza y dosis del antígeno administrado d. La estructura del antígeno interviene en la respuesta inmune y la dosis administrada puede influir en la respuesta de anticuerpos. C- Modo de administración de la vacuna a. Las vacunas adsorbidas en sales de aluminio (adyuvante) se aplican de rutina por vía intramuscular. b. Las vacunas fluidas (sin adyuvante) de cualquier naturaleza (suspensiones bacterianas, virus vivos atenuados, virus muertos y polisacáridos purificados) se pueden inyectar por vía intramuscular o subcutánea, excepto la vacuna BCG, que se inocula por vía intradérmica en forma estricta. c. Otras vacunas a virus vivos atenuados, como la poliomielítica oral (OPV) y a bacterias vivas atenuadas, como la vacuna anti fiebre tifoidea y la vacuna anticolérica, se administran por vía oral. D- Utilización o no de un adyuvante. Los adyuvantes son inmunoestimulantes sin ser inmunogénicos y permiten la obtención de títulos mas elevados de anticuerpos, con una cantidad menor de antígeno y un número mas reducido de dosis. Los adyuvantes mas comunes son hidróxido y fosfato de aluminio. E- Utilización o no de una proteína transportadora (carrier) La conjugación de algunas vacunas (Haemophilus influenzae b, neumococo, meningococo) con una proteína transportadora permite una respuesta inmunológica T-dependiente en niños menores de 2 años, que por su edad no responden a las vacunas no conjugadas que activan solo el sistema Tindependiente. F- Edad Varios factores intervienen para determinar la edad de vacunación: riesgos específicos de enfermar por la edad, epidemiologia de la enfermedad, madurez del sistema inmune, capacidad para responder a una vacuna específica y a la interferencia con anticuerpos maternos, etc. En niños prematuros, aunque la respuesta a la vacuna es variable, se deben aplicar las vacunas correspondientes a la edad al momento de la vacunación, sin tener en cuenta ningún tipo de ajuste en cuanto a su edad por el antecedente de su prematurez. G-Estado nutricional 70 Manual de Medicina Preventiva y Social II La desnutrición calórico-proteica severa determina en el niño cambios en el sistema inmunitario, provocando disminución de la inmunidad celular y reducción de la concentración de los complementos (excepto c4) así como de la IgA secretoria; por el contrario, no hay modificaciones aparentes de la inmunidad humoral y la concentración sérica de IgM e IgG son normales. Los estudios efectuados después de la vacunación con vacunas virales o bacterianas no han presentado una disminución aparente de la síntesis de anticuerpos. La obesidad altera la calidad de la respuesta inmune al igual que determinados hábitos, como por ejemplo el tabaquismo. H- Condición del huésped Las vacunas vivas pueden causar reacciones severas en pacientes con inmunocompromiso. La replicación del virus de la vacuna se puede descontrolar y causar enfermedad. Por eso los pacientes con algún grado de inmunocompromiso (enfermedades tales como leucemia o linfoma) no pueden recibir vacunas vivas. Las vacunas inactivas no se replican, por eso son seguras para usar en estos pacientes. Sin embargo, es necesario tener en cuenta que la respuesta a la vacuna puede ser pobre y estos pacientes no están totalmente protegidos. Los pacientes que reciben drogas inmunosupresoras como corticoides o quimioterapia NO pueden recibir vacunas vivas. 2. Tipos de vacunas La vacunación (o inmunización activa) implica la administración de un microorganismo completo o parte, o de un producto modificado de ese microorganismo con el fin de obtener una respuesta inmunológica similar a la de la infección natural. Se utilizan varios tipos de antígenos: A. Vacunas de agentes vivos atenuados: Contienen microorganismos que son atenuados en cuanto a su virulencia por sucesivos pasajes por cultivos celulares. Se trata, en la mayoría de los casos, de vacunas virales. Como consecuencia de su aplicación se produce una infección activa, habitualmente sin ningún riesgo para el receptor. Ejemplos de estas vacunas: doble/triple viral, contra la varicela, contra la fiebre amarilla, contra el rotavirus, contra la fiebre tifoidea oral y antipoliomielítica oral (OPV), contra la fiebre hemorrágica argentina, BCG. B. Vacunas de agentes inactivados (muertos): Contienen microorganismos tratados por medios físicos (irradiación ultravioleta, calor) o químicos (fenol, formalina, alcohol) para eliminar su infectividad, manteniendo su capacidad inmunogénica. No se replican en el huésped y requieren dosis de refuerzo para mantener la inmunidad duradera. Ejemplos: Vacuna antipoliomielítica inyectable (IPV o Salk), contra la hepatitis A, antigripal, antirrábica, pertussis de células enteras y acelular, anticolérica oral, contra la fiebre tifoidea inyectable. C. Toxoides: Son exotoxinas bacterianas que, mediante procedimientos químicos o físicos, pierden su toxicidad, pero conservan su antigenicidad. Generalmente requieren de adyuvantes. Ejemplos: Vacuna antidiftérica y antitetánica. D. Subunidades de microorganismos o virus: En estos casos, el antígeno no es el microorganismo o el virus entero, sino que se trata de fragmentos o componentes de ellos. Ejemplos: Vacuna polisacárida anti-haemophilus influenzae b, antineumocócica 23 valente y antimeningocócica A/C, B/C, A/C/Y/W135; antigripal, contra la fiebre tifoidea (polisacárido Vi) E. Antígenos obtenidos por ingeniería genética: 71 Manual de Medicina Preventiva y Social II Aislamiento de material genético que, unido a un vector, resulta en un recombinante inmunogénico. Ejemplos: Vacuna contra la hepatitis B (antígeno de superficie), elaborado por ingeniería genética en forma recombinante y vacuna contra el virus del papiloma humano (vacuna recombinante de partículas virales). F. Proteínas activas conjugadas en forma química o inmunológica, como la variante no tóxica de toxina diftérica mutante (CRM197), complejo proteico de la membrana externa del meningococo (OMP), toxoide tetánico (TT) y diftérico (TD), proteína D de Haemophilus influenzae no tipificable. Ejemplos: Vacunas conjugadas antineumocócicas 7 valente, 10 valente y 13 valente; antimeningocócicas C y A+C+Y+W135; anti-Haemophilus influenzae b. Principales diferencias entre vacunas atenuadas e inactivadas Vacunas atenuadas Vacunas inactivadas -Derivadas directamente del agente que -Microorganismos inactivados por procedimientos causa la enfermedad al que se le ha quitado químicos o físicos. virulencia. -No se replican en la persona vacunada. -Para producir una respuesta inmune, deben -Están compuestas por todo el virus o bacteria, o multiplicarse en la persona vacunada. bien por fracciones de estos: -La respuesta inmunitaria es intensa y de Proteicas: toxoides, subunidades, subviriones. larga duración Polisacáridos puros -Inducen aparición de inmunidad humoral y Polisacáridos conjugados: la inmunidad es celular. principalmente humoral. -La inmunidad que generan puede ser -Inducen respuesta inmunitaria de menor intensidad interferida por anticuerpos circulantes. y duración que las vacunas de virus vivos atenuados. -Suelen estar contraindicadas en huéspedes -Se requieren varias dosis para la primo vacunación y inmunocomprometidos. dosis de refuerzo para mantener niveles adecuados -Deben protegerse de la luz. de anticuerpos. -La respuesta a la vacuna no se afecta por la presencia de otros anticuerpos, como gammaglobulinas. G. Nuevas tecnologías para el desarrollo de vacunas a. Vacunas quiméricas La quimerización es el mecanismo mediante el cual los genes estructurales de un virus (por ejemplo, un flavivirus) son reemplazados por genes homólogos de otros virus de la misma familia para producir la atenuación –es decir que se trata de un virus vivo-, con gran inmunogenicidad y adecuado perfil de seguridad. El desarrollo que se encuentra en etapa más avanzada es el que está basado en la quimerización del virus vacunal atenuado contra la fiebre amarilla (cepa 17D) al cual se le insertan genes que codifican proteínas del virus salvaje del dengue, para generar una vacuna contra esta enfermedad. b. Vacunología reversa Consiste en el análisis de las secuencias del genoma, mediante el uso de herramientas de bioinformática que permiten identificar los genes que con mayor probabilidad puedan ser candidatos para la formulación de vacunas. Estos se seleccionan en función de la predicción de que codifiquen proteínas de superficie o secretadas. Sucesivamente son clonados, expresados y analizados a fin de confirmar su localización celular in vitro y, empleando modelos animales, evaluar su inmunogenicidad y capacidad protectora. Esta metodología se utilizó con éxito por primera vez en el desarrollo de una vacuna contra el serogrupo B de Neisseria meningitidis. 72 Manual de Medicina Preventiva y Social II 3. Vacunas, constitución y vías de administración. Vacunas Protege contra Hepatitis B Antígeno Vía Dosis Presentación Recombinante IM 0,5 ml Monodosis Formas graves de tuberculosis (miliar, meningitis) Poliomielitis Bacteria viva atenuada ID 0,1 ml Esquema: única dosis al recién nacido antes de egresar de la maternidad. Multidosis 6 horas una vez reconstituida Viral viva atenuada Oral Multidosis 28 días Difteria, tos convulsa, tétanos, formas invasivas por Hib y Hepatitis B Difteria, tos convulsa, tétanos – formas invasivas por Hib Meningitis, Infección invasiva por neumococo Toxoides, bacteria inactivada, polisacárida conjugada y viral recombinante Toxoides, bacteria inactivada, polisacárida conjugada IM 2 gotas Esquema: 2, 4, 6 y 18 meses, refuerzo: 5 o 6 años. Bloqueo: hasta 18 años. 0,74 ml Esquema: 2, 4 y 6 meses IM 0,5 ml Esquema: una dosis de refuerzo a los 18 meses Monodosis o multidosis 6 horas una vez reconstituida Polisacárida conjugada IM Monodosis Triple Viral (SRP) Sarampión, rubéola y parotiditis Viral viva atenuada SC Antigripal Gripe Viral inactivada IM 0,5 ml Conjugada 13 valente Esquema: 2, 4 y 12 meses. Conjugada 10 valente Esquema 2,4.6 y 12 meses Polisacárida (23 valente): desde 2 años. Solo para grupos en riesgo. 0,5 ml Esquema: 1, 5 o 6 años 12 meses y 2.a dosis a los 5-6 años. Iniciar o completar esquema a los 11 años Esquema: 6m a 2 años 0,25 ml; ≥ 3 años: 0,5 ml. Primovacunación: 2 dosis con intervalo de 1 mes Indicaciones: Embarazadas, puerperio, grupos de riesgo y personal de salud Contra la hepatitis B (monovalente) BCG Sabin (OPV) Quíntuple (“Pentavalente” (DTP-Hib-HB) Cuádruple (DTP- Hib) Antineumocócica Conjugada: 10 y 13 valente Polisacárida 23 valente Monodosis Multidosis o monodosis 6 horas una vez reconstituída Monodosis 73 Manual de Medicina Preventiva y Social II Vacunación anual. Contra la hepatitis A DTP Doble viral (SR) dT Antineumocócica Polisacárida 23 valente Salk (para inmunocomprometidos) Contra el VPH Contra la fiebre amarilla Hepatitis A Viral inactivada Bacteriana inactivada y toxoides Viral viva atenuada IM Difteria, tétanos Infección invasiva por neumococo Toxoides IM Polisacárida IM Poliomielitis Viral inactivada IM Virus papiloma humano Fiebre amarilla Recombinante (ingeniería genética) Virus atenuados IM Difteria, tos convulsa, tétanos Sarampión, rubéola Contra la fiebre Fiebre hemorrágica hemorrágica argentina argentina IM SC SC Virus IM atenuado (Cepa Candid # 1) Esquema: 1 dosis a los 12 meses 0,5 ml Esquema: 4 a 6 años Monodosis 0,5 ml. Inmediatamente después de parto o aborto/parto (un mes). Bloqueo: 1 a 45 años 0,5 ml. Esquema: Cada 10 años 0,5 ml Esquema: desde los 2 años. Solo para grupos en riesgo Multidosis o monodosis 0,5 ml Esquema: 2, 4, 6 y 18 meses para inmunocomprometidos 0,5 ml Esquema: niñas de 11 años, 3 dosis 0, 1 y 6 meses Esquema: 1 dosis a los 12 meses y cada 10 años para residentes o viajeros a zonas de riesgo Esquema: 1 dosis a partir de los 15 años para residentes o viajeros a zonas de riesgo Monodosis Multidosis 28 días Multidosis o monodosis Monodosis Monodosis Multidosis 6 horas una vez reconstituida 4. Uso simultáneo de vacunas No existe contraindicación para la administración simultánea de múltiples vacunas rutinariamente recomendadas. Deben ser inyectadas de manera separada y en diferentes sitios, separadas entre 2,5 y 5 cm entre aplicación y aplicación. La vacuna contra fiebre hemorrágica argentina es una excepción (no se ha estudiado su aplicación simultánea con otras). Intervalo de administración de antígenos vivos e inactivados Las vacunas inactivadas se pueden aplicar simultáneamente o con cualquier intervalo entre dosis (respecto de las mutuas interferencias entre la vacuna contra la fiebre amarilla y la doble/triple viral, véanse capítulos respectivos). 74 Manual de Medicina Preventiva y Social II Las vacunas de virus vivos atenuados parenterales se pueden administrar simultáneamente; de no aplicarse en esa forma, el intervalo recomendado para la administración de antígenos se presenta en la tabla. Tipos de antígeno Dos o más antígenos vivos inyectables Ejemplo de vacunas Intervalo mínimo entre dosis Contra la Administración varicela, triple simultánea o viral, contra la con 4 semanas fiebre amarilla de intervalo Observaciones Precauciones Para impedir la interferencia entre ambas vacunas Si se administraron dos vacunas vivas parenterales con un intervalo menor de 4 semanas, la segunda vacuna no se considera válida y debe repetirse a las 4 semanas Nota: La vacuna antipoliomielítica oral no interfiere con la inmunidad en ningún intervalo de tiempo. 5. Esquemas interrumpidos En caso de interrupción de los esquemas de cualquier vacuna en huéspedes normales, se continuará con las dosis faltantes sin importar el tiempo transcurrido. No es necesario reiniciar el esquema en ninguna circunstancia (con la excepción de la vacuna antirrábica humana). Se resalta la conveniencia de no demorar el cumplimiento de la vacunación para que el niño y el adolescente estén adecuadamente protegidos. Como ya se mencionó, aunque en los niños prematuros la respuesta inmune a las vacunas es variable, se deben aplicar todas las correspondientes a la edad cronológica —no la gestacional—al tiempo de la vacunación, sin realizar ajustes de edad por el antecedente de su prematurez. Se deben respetar los intervalos entre vacunas y edades mínimas recomendadas. No se deben administrar vacunas con intervalos menores a los establecidos o antes de la edad mínima requerida. Se aceptarán como válidas solo las dosis aplicadas hasta cuatro días antes del intervalo o la edad mínima. Recordar que aumentar el intervalo entre las distintas dosis de una vacuna no disminuye su eficacia. Por el contrario, la disminución del intervalo entre dosis puede interferir con la respuesta inmune. Algunas recomendaciones ante esquemas atrasados Sabin: - Para menores de 1 año: tres dosis con un intervalo mínimo entre dosis de 4 semanas. - Para mayores de 1 año y hasta los 18 años: se indican tres dosis. Las dos primeras, con intervalo de un mes entre sí; la tercera, de seis a doce meses después de la primera. 75 Manual de Medicina Preventiva y Social II - Refuerzo a los 4 a 6 años. No se necesita este refuerzo si recibió la tercera dosis después de los 4 años. Quíntuple (“Pentavalente”) (DTP + Hib + HB) Si se comienza el esquema después de los dos meses de vida, el intervalo entre las tres primeras dosis será de un mes, y el refuerzo se aplicará a los seis meses de la tercera dosis. Plan de vacunación recomendado para niños menores de 7 años no vacunados Momento recomendado Primera visita Segunda visita: Al mes de la primera visita Vacunas Comentarios BCG,DTP, Hib, OPV, contra la hepatitis B, antineumocócica* , contra la hepatitis A, contra la hepatitis B triple viral BCG: sin documentación de vacunación y sin cicatriz deberán recibir vacuna hasta los 6 años, 11 meses y 29 días de edad. DTP y Hib: se pueden aplicar como quíntuple celular (“pentavalente”) (hasta los 2 años) cuádruple según edad y esquema previo Hib: hasta los 60 meses de edad. Antineumocócica: entre los 2 meses y los 24 meses de edad: Primera dosis, si está iniciando esquema y es menor de 24 meses de edad. Refuerzo, si el paciente hubiera recibido dos dosis antes del año de edad. Contra VHA: a partir del año de edad. Triple viral: a partir del año de edad. La segunda dosis de OPV podría aplicarse si se requiere una vacunación acelerada (Para viajeros o en áreas donde la poliomielitis es endémica). Una segunda dosis de Hib está indicada solo si la primera dosis fue recibida con menos de 15 meses de vida. Antineumocócica: dos dosis o refuerzo según el comienzo del esquema Corresponde dosis de antineumocócica para los menores de 59 meses de vida. Deberán recibir 2 dosis los niños vacunados entre los 12 y 24 meses de vida y 1 dosis, los niños sanos mayores a 24 meses. Los inmunocomprometidos entre 24 y 59 meses de vida, deberán recibir 2 dosis. DTP, VHB, OPV Tercera visita: DTP, Hib, OPV, A los 2 meses de la Antineumocócica* primera visita o al mes de la segunda visita Cuarta visita: A los 4 meses de la primera visita o a los 2 meses de la tercera visita Quinta visita: A los 6 meses de la última visita De los 4 a 6 años de edad Contra la hepatitis B Antineumocócica* OPV, DTP DTP, OPV, triple viral La quinta dosis de DTP no es necesaria si la cuarta dosis hubiera sido dada después de los 4 años de edad. OPV no es necesaria si la tercera dosis hubiera sido dada después de los 4 años de edad. *Según edad al momento de la primera visita y Calendario Nacional de Vacunación. Esquemas para niños de 7 a 12 años no vacunados con anterioridad Momento Vacunas Comentarios 76 Manual de Medicina Preventiva y Social II recomendado Primera visita 1 mes después de la primera visita Triple viral**, OPV, dTpa*, Contra la hepatitis B, contra la hepatitis A, contra el VPH**** Triple viral, OPV, dT, contra la hepatitis B, contra el VPH**** OPV se puede dar un mes después de la primera visita, para lograr inmunización acelerada*** 6 a 12 meses después dT, OPV, contra la hepatitis B, Contra la hepatitis B, entre los 11 y 12 de la primera visita contra el VPH**** años en calendario obligatorio * una dosis debe ser con dTpa en el esquema de vacunación de tres dosis contra difteria y tétanos. **Se aplica a los 11 años de edad si no cuenta con dosis anterior. ***Los niños entre 1 y 18 años sin constancia de haber recibido antes tres dosis de vacuna antipoliomielítica solo deben completar el esquema de tres dosis. ****Las niñas de 11 años, según indicación del Calendario Nacional de Vacunación. Vacunación de niños de 12 a 18 años no vacunados Vacunas Esquema completo para la edad OPV 5 dosis Vacuna que incluya componente DTP 5 dosis SRP – SR dT Contra la hepatitis B dTpa 2 dosis ninguna 3 dosis Única dosis Contra el VPH Tres dosis Si no tiene carnet Aplicar 3 dosis No indicada Aplicar 2 dosis Aplicar 3 dosis Aplicar 3 dosis Única dosis (para los niños de 11 años cumplidos en el 2009) Aplicar 3 dosis a niñas nacidas desde el 1 de enero de 2000 6. Precauciones y contraindicaciones de orden general Todas las vacunas autorizadas e incorporadas al Programa Nacional de Control de Enfermedades Inmunoprevenibles demostraron ser seguras y eficaces. No obstante, para lograr una seguridad óptima, se deben respetar las contraindicaciones y precauciones generales para su uso A. Contraindicación: Es una condición de la persona que tiene riesgo aumentado de reacción adversa grave a la vacuna; indica que la vacuna no se le debe administrar. La única contraindicación aplicable a todas las vacunas es el antecedente de haber tenido una reacción alérgica grave (p. ej., anafilaxia) después de una dosis de la vacuna o de un componente de la vacuna (huevo, timerosal, antibióticos, gelatina, proteína de levadura y agente infectante). No deben recibir vacunas con antígenos vivos las personas seriamente inmunocomprometidas ni las embarazadas. Los niños que sufrieran encefalopatía dentro de los siete días después de la administración de una dosis de toxoides diftérico y tetánico de vacuna de células enteras contra la tos convulsa (DTP - DTpa - dTpa), no atribuible a otra causa identificable, no deben recibir dosis adicionales de una vacuna que contiene componente pertussis. No vacunar en sitios anatómicos donde se observen signos locales de inflamación; elegir otro sitio de aplicación. 77 Manual de Medicina Preventiva y Social II Respetar el intervalo mínimo entre dos dosis de una misma vacuna. Los niños prematuros se vacunarán de acuerdo con el calendario vigente, teniendo en cuenta su edad cronológica. B. Precaución: Es una condición de la persona que puede comportar un riesgo de reacción adversa grave, o bien puede estar comprometida la capacidad de la vacuna de inducir respuesta inmunitaria (p. ej., administrar vacuna antisarampionosa a una persona que recibiera pasivamente anticuerpos antisarampionosos a través de una transfusión de sangre). Son circunstancias en las que no está contraindicada la vacuna, pero en las que deberá considerarse cuidadosamente su utilización. Si el beneficio de vacunar superara el de los posibles efectos postvacunales (las posibles consecuencias), se procederá a la vacunación. Esta podrá ser diferida hasta que la medida de precaución no esté presente. C. Falsas contraindicaciones: Reacciones leves a dosis previas de DPT. Enfermedad aguda benigna (rinitis-catarro-diarrea). Tratamiento antibiótico y/o fase de convalecencia de una enfermedad leve. Niño en contacto con embarazadas. Nino que ha tenido contacto reciente con una persona con patología infecciosa. Lactancia. Historia familiar o individual de alergias inespecíficas. Historia de alergia a los antibióticos contenidos en las vacunas (salvo reacción anafiláctica). Historia familiar de convulsiones con DPT o SRP. Historia familiar de muerte súbita en el contexto de la vacunación DPT. Antecedentes individuales de convulsiones febriles. Enfermedad neurológica conocida, resuelta y estable o secuelas de enfermedades neurológicas. Desnutrición. Niño en tratamiento con bajas dosis de corticoides, por vía oral o inhalatoria. D. Inmunocomprometidos: Los pacientes con déficit inmunológico congénito o adquirido (oncológicos, tratamiento inmunosupresor, VIH/sida, etc.) requieren indicaciones especiales. En general, no deben recibir vacunas bacterianas o virales vivas, y cada paciente debe ser evaluado en forma individual por el médico tratante. Las vacunas inactivadas no pueden replicar, por eso son seguras para usar en estos pacientes. Sin embargo es necesario tener en cuenta que la respuesta a la vacuna puede ser pobre. 7. Certificación de la vacunación A. En el carnet de vacunación, libreta sanitaria o certificado se deben registrar los siguientes datos: Fecha de la dosis aplicada. Vacuna y número de lote correspondiente. Firma y sello del vacunador responsable. Establecimiento en el que se vacunó. B. Ante un carnet en mal estado, se debe proceder de la siguiente manera: Confeccionar uno nuevo. Transcribir las dosis aplicadas anteriormente, con fecha en que fueran aplicadas. Escribir “Es copia fiel del original”. Firmarlo y sellarlo para que tenga validez. C. Un correcto registro implica lo siguiente: Facilitar la recuperación de la información ante pérdidas. Evitar revacunaciones innecesarias y eventualmente desaconsejables. 78 Manual de Medicina Preventiva y Social II Ayudar a un control de los posibles efectos adversos. Es necesario realizar todos los registros de uso interno del vacunatorio. Se debe explicar al interesado o a las personas responsables la importancia del carnet de vacunas como documentación para toda la vida. 8. Técnica de administración de vacunas A. Vías de administración: Vía oral: Es la vía utilizada para administrar algunas vacunas (OPV, cólera, fiebre tifoidea, rotavirus). Se administran directamente en la boca si se utilizan viales monodosis. En caso de la vacuna OPV, si el niño regurgita o vomita dentro de los 5 a 10 minutos siguientes a la vacunación, se debe repetir la dosis. Si la segunda dosis no fuese retenida, se aplazara la administración hasta una próxima visita, sin contabilizarla como vacuna administrada. Vía intradérmica y subcutánea: Estas vías de administración se utilizan siempre y cuando la vacuna no contenga como adyuvante hidróxido o fosfato de aluminio, porque pueden provocar reacción local, inflamación, formación de granuloma y necrosis. Vía intradérmica: Insertar aguja con bisel hacia arriba. Una vez vencida la resistencia de la epidermis y dermis, introducir hasta tapar el orificio del bisel, que debe verse a través de la piel, e inyectar el inmunobiológico que se verá como una lenteja o gota de agua; esa es una aplicación correcta. La única vacuna que se coloca por vía intradérmica es la BCG. Vía subcutánea: Insertar la aguja en un ángulo de 45° atravesando la epidermis. Las vacunas antivirales vivas atenuadas se administran por vía subcutánea. Vía intramuscular: La aguja se debe insertar en forma perpendicular. En lactantes menores de 12 meses, el lugar de aplicación es la cara antero lateral del muslo. En mayores de 12meses, en el deltoides. La región glútea no debe utilizarse para la administración de vacunas por el riesgo potencial de lesión del nervio ciático. Además, la seroconversión es menor cuando se aplica la vacuna hepatitis B o rabia en glúteo. B. Técnica de administración. CADENA DE FRIO 79 Manual de Medicina Preventiva y Social II Se define como cadena de frio a la serie de elementos y actividades necesarios para garantizar la potencia inmunizante de las vacunas desde la fabricación hasta su administración. Es el proceso logístico que asegura la correcta conservación, almacenamiento y transporte de las vacunas desde su producción hasta el beneficiario final de la vacunación. 1. Elementos fundamentales de la cadena de frio Al realizar la planificación logística es necesario adecuar los recursos y las actividades de cada una de estas fases. A. Recursos humanos: debido a que la complejidad de los programas de vacunación es cada vez mayor. La persona responsable de vacunas debe estar adecuadamente capacitada en los aspectos de logística de las vacunas y cadena de frio. B. Recursos materiales: existen en el mercado una gran variedad de productos para el transporte, almacenamiento y distribución de las vacunas. C. Recursos Financieros: de vital importancia para garantizar el funcionamiento del sistema. En el caso particular de los programas de inmunizaciones la descentralización por niveles de aplicación y la planificación logística han logrado una mayor calidad en la gestión y el incremento de las coberturas como consecuencia de la aproximación de las vacunas a la población. Así pues, en términos de estructura descentralizada, cabe contemplar cuatro niveles de aplicación de la planificación logística en los programas de inmunizaciones: 2. Niveles de la cadena de frio A. Nivel central: su ámbito abarca todo el territorio. A este nivel le corresponden la definición de las políticas, la concepción, planificación, evaluación de programas y su seguimiento. Asimismo, este nivel debe ser el encargado de la compra de vacunas ya que al manejar volúmenes mayores, aumenta la eficiencia. B. Nivel regional: comprende parte del territorio (por ejemplo las provincias). A este le corresponde la gestión de coordinación, supervisión y control de los programas de inmunizaciones en su ámbito. La distribución de vacunas estará a cargo de los centros regionales. C. Nivel local: es el lugar donde se llevan a cabo las actividades relacionadas con los programas de inmunizaciones. En los municipios con densidad poblacional elevada se pueden establecer varios centros de vacunación, atribuyendo a cada uno de ellos la coordinación y ejecución de programas de inmunizaciones locales. Todos los centros de vacunación están adscriptos a un centro de distribución sectorial y/o regional del cual dependen funcionalmente. 80 Manual de Medicina Preventiva y Social II 81 Manual de Medicina Preventiva y Social II VACUNAS DEL PROGRAMA REGULAR BCG INTRODUCCIÓN La BCG es una vacuna de acción individual. Actúa evitando la diseminación hematógena, bacteriemia, que se produce en la primo infección natural por el bacilo de Koch, cuya expresión clínica son las formas miliar y extra pulmonares, meníngea, ósea y sepsis. Por ello es imprescindible su aplicación antes del egreso del recién nacido de la maternidad. El diagnóstico oportuno y el tratamiento supervisado, conjuntamente con la vacuna BCG, es la triada indispensable para el control de la tuberculosis. INDICACIÓN Y EDAD Debe aplicarse en el recién nacido, antes del egreso de la maternidad. En el niño nacido de termino, cualquiera sea su peso y en el niño pretérmino con 2 kg de peso o más, para prevenir la bacteriemia producida por la primo infección natural con el bacilo de Koch. Los niños no vacunados en la maternidad con esquemas atrasados recibirán una dosis hasta la edad de 6 años, 11 meses, 29 días. DOSIS Y VÍA DE ADMINISTRACIÓN 0,1 ml, intradérmica estricta, en la inserción inferior del musculo deltoides del brazo derecho. EVOLUCIÓN DE LA LESIÓN VACCINAL La inyección intradérmica produce una elevación de la piel que desaparece en media hora. Puede observarse también un nódulo plano eritematoso de 3 mm a las 24-48 hs. El nódulo puede desaparecer o persistir hasta la 2° o 3° semana, en que aumenta de tamaño, se eleva y adquiere un tono rojizo de mayor intensidad. A los 30 días se produce una pequeña ulceración con salida de material seropurulento; luego se seca, se cubre con una costra que cae dejando una cicatriz característica, deprimida, en sacabocado, del tamaño de una lenteja, primero de color rojizo y luego acrómica. El proceso evoluciona en el lapso de 4 a 8 semanas, es indoloro y no requiere tratamiento alguno. PARA RECORDAR: La BCG previene formas graves de TBC Es fundamental que se aplique antes del egreso de la maternidad La vía de administración es intradérmica obligada 82 Manual de Medicina Preventiva y Social II Hepatitis B INTRODUCCIÓN Vacuna elaborada por ingeniería genética que contiene el antígeno de superficie (HBsAg). 1992 En la Argentina, por Ley Nacional Nro. 24.151/92, se comenzó a vacunar solo al personal de salud y a los grupos de riesgo. Esta estrategia no permitía detener la diseminación de la enfermedad. 2000 Desde el 1° de noviembre de 2000, la Resolución Nro. 940/00 del Ministerio de Salud incorporó la vacuna para el niño recién nacido con el esquema 0-2-6 meses. 2003 Se incorporó la vacuna en los preadolescentes (11 años) no inmunizados antes, por Resolución nro. 175/03, con el fin de intervenir en el momento previo al inicio de conductas consideradas de riesgo para adquisición del VHB. 2009 Se incorporó, por Resolución 773/2008, la vacuna combinada quíntuple DTP- Hib- HB (denominada “pentavalente” –quíntuple-) celular) a los 2, 4 y 6 meses de vida. 2012 Se recomienda la vacunación universal contra la hepatitis B. INDICACIÓN Y EDAD La primera dosis de la vacuna monovalente contra la hepatitis B se debe aplicar dentro de las 12 horas de vida esto es una estrategia esencial en la prevención de la infección vertical por el VHB. La segunda dosis se aplicara a los 2 meses de vida y la tercera dosis a los 6 meses de vida. Los recién nacidos que pesen menos de 2 kg deben recibir la vacuna dentro de las 12 horas de vida. Sin embargo, para este grupo de edad serán necesarias tres dosis posteriores que se aplicaran a los 2, 4 y 6 meses de edad. Se aplica la misma vacuna que en el mayor de 2.000 gramos. En otras edades se aplican 3 dosis. Las dos primeras deben tener un intervalo de 1 mes entre una y otra, y la tercera se aplica a los 6 meses de la primera. Los niños que nacen de madres HBsAg-positivas (antigeno de superficie) deben recibir una dosis de gamaglobulina específica IgHB (0,5 ml por vía intramuscular). DOSIS Y VÍA DE ADMINISTRACIÓN 0,5 ml por vía intramuscular PARA RECORDAR: La primera dosis se debe aplicar dentro de las 12 horas de vida. Los niños que nacen de madres HBsAg-positivas deben recibir además una dosis de gamaglobulina específica IgHB . 83 Manual de Medicina Preventiva y Social II Antipoliomielítica Oral Trivalente (Sabin) INTRODUCCIÓN La vacuna antipoliomielítica oral (OPV) es una suspensión acuosa de cepas de virus poliomielíticos vivos y atenuados de los tipos I, II y III obtenidas en cultivos de tejidos de riñón de mono o de células diploides humanas. Según las normas del Programa de Erradicación de la Poliomielitis, cada caso de parálisis aguda fláccida (PAF) deberá ser notificado para investigarse dentro de las 48 horas siguientes a la notificación. Para interrumpir la transmisión de poliovirus salvaje se propone alcanzar una alta cobertura de vacunación de rutina con OPV y el establecimiento de un sistema de vigilancia de parálisis aguda fláccida apoyado por una red regional de laboratorios. INDICACIÓN Y EDAD Todos los niños se vacunaran a partir de los 2 meses de vida. No hay un límite máximo de edad para su aplicación, pero de acuerdo a la situación epidemiológica que existe actualmente en el país, se fijan como límite los 18 años de edad. DOSIS Y VÍA DE ADMINISTRACIÓN Se aplicarán 5 dosis, las 3 primeras con un intervalo de 6 a 8 semanas comenzando a partir de los 2 meses de vida; la 4° dosis o 1° refuerzo al año de la 3° dosis (esquema básico); y se aplicara a los 6 años (o ingreso escolar a 1° grado) un 2° Refuerzo (esquema completo). PARA RECORDAR: NO vacunar con OPV a inmunocomprometidos y sus contactos directos. Patología bajo programa de erradicación de notificación obligatoria internacional, cada caso de parálisis aguda fláccida (PAF) deberá ser notificado para investigarse de inmediato. Si el niño vomita o regurgita durante los 5 a 10 minutos siguientes a la vacunación, repetir la dosis. Vacuna quíntuple (“pentavalente”) (DTP + Hib + HB) INTRODUCCIÓN Es una vacuna combinada de componentes contra difteria, tétanos, tos convulsa (células enteras de pertussis), hepatitis B y Haemophilus influenzae tipo b. INDICACIÓN Y EDAD La vacunación primaria consta de tres dosis que se administran en los seis primeros meses de vida. El esquema recomendado es de tres dosis administradas a los 2, 4 y 6 meses de edad. El intervalo mínimo recomendado entre las dosis es de 4 semanas. La vacuna no debe administrarse a niños mayores de 5 años, ni adultos, pues podrían producirse reacciones adversas al componente pertussis. Dosis de refuerzo Debe aplicarse una dosis de refuerzo con las vacunas DTP + Hib (cuádruple bacteriana) a los 18 meses de edad. 84 Manual de Medicina Preventiva y Social II VÍA DE ADMINISTRACIÓN Intramuscular profunda. Triple Bacteriana (DPT) INTRODUCCIÓN Asociación de toxoides diftérico y tetánico purificados, a partir de los cultivos de clostridium tetani y Corynebacterium diphteriae adsorbidos en hidróxido o fosfato de aluminio y una suspensión de cultivos de microorganismos en fase I de Bordetella pertussis inactivada por formalina o por calor. INDICACIÓN Y EDAD Según el Calendario Nacional de Vacunación, las tres primeras dosis se indican como vacuna quíntuple (“pentavalente”) (DTP + Hib + HB); el primer refuerzo (18 meses), como vacuna cuádruple, y el segundo refuerzo, entre los 5 y 6 años, como vacuna triple bacteriana celular. En 2009 se incorporó un refuerzo a los 11 años con vacuna acelular. VÍA DE ADMINISTRACIÓN Intramuscular profunda, se debe utilizar solo para la dosis de refuerzo de los 5 a 6 años (ingreso escolar). PARA RECORDAR: Contraindicada en niños de 7 años o mas debido a la mayor incidencia de efectos adversos causados por el componente pertussis. 85 Manual de Medicina Preventiva y Social II Haemophilus influenzae tipo b INTRODUCCIÓN En el esquema regular la vacuna antihaemophilus influenzae b se administra combinada con DPT como vacuna cuádruple (DPT-Hib) y con DPT y Hepatitis B como vacuna quíntuple (DTP + Hib + HB). AGENTE INMUNIZANTE En la actualidad se disponen de las denominadas vacunas conjugadas por tener una proteína (transportador) adherida al polisacárido capsular del Haemophilus infuenzae b (PRP). Con el advenimiento de estas vacunas se logró un efecto inmunogénico en los menores de 2 años. INDICACIÓN Y EDAD Esquema: se aplicaran 4 dosis, las 3 primeras con un intervalo de 4 a 8 semanas comenzando a partir de los 2 meses de vida (serie primaria) con vacuna quíntuple y la 4° dosis o refuerzo al año de la 3ra (esquema completo) con vacuna cuádruple. 3 dosis y 1 refuerzo. Si el niño no recibió la primovacunación: Entre 7-11 meses de edad: se aplicarán 2 dosis con un intervalo de 4 a 8 semanas y una 3° dosis o refuerzo a los 18 meses de edad. 2 dosis y un refuerzo. Entre 12-14 meses de edad: se aplicara 1° dosis y luego un refuerzo (2° dosis) a los 18 meses de edad. 1 dosis y 1 refuerzo. Entre 15-60 meses de edad: se aplicara 1 dosis única. Una dosis de refuerzo está indicada a los 18 meses de vida para todos los niños que hayan cumplido la correspondiente serie primaria de vacunación antes de los 15 meses de edad. La dosis de refuerzo de vacuna antiHib debe ser administrada no antes de los 12 meses de edad y por lo menos 2 meses después de la dosis previa. VÍA DE ADMINISTRACIÓN Intramuscular profunda. Vacuna cuádruple bacteriana (DTP+Hib) INTRODUCCIÓN Es una asociación de toxoides diftérico y tetánico purificados, componente Haemophilus influenzae tipo b y una suspensión de cultivos de microorganismos de Bordetella pertussis inactivada. INDICACIÓN Y EDAD A los 18 meses, como cuarta dosis del esquema contemplado por el Calendario Nacional de Vacunación, que se habrá comenzado con la vacuna quíntuple (DTP-Hib-HB). Solo se usa como dosis de refuerzo de los 18 meses de vida. VÍA DE ADMINISTRACIÓN Intramuscular profunda. 86 Manual de Medicina Preventiva y Social II Doble Bacteriana (dT) INTRODUCCIÓN El refuerzo con vacuna doble bacteriana (dT) cada diez años asegura el control del número anual de casos de tétanos y difteria. La vacuna está compuesta por una asociación de toxoides diftérico y tetánico purificado, y adsorbidos en hidróxido o fosfato de aluminio. INDICACIÓN Y EDAD Después de la dosis de triple bacteriana acelular a los 11 años, los refuerzos deben realizarse con vacuna dT cada diez años, durante toda la vida. En caso de herida tetanígena, si el médico tratante decidiera la conveniencia de vacunación, se debe indicar solo dT. El intervalo mínimo de aplicación entre la vacuna dT y la triple bacteriana acelular es de cuatro semanas entre ambas. ESQUEMAS INCOMPLETOS: Mayores de 7 años y adultos que no hubieran recibido dosis anteriores de DTP o dT: Deben administrarse dos dosis de vacuna con los componentes anti-pertussis y antitetánico, una de las cuales podría ser, según la edad, con dTpa (idealmente, la primera dosis), con un intervalo de 4 a 8 semanas, seguidas por una tercera dosis seis meses más tarde. Seguir con una dosis de dT cada 10 años. VÍA DE ADMINISTRACIÓN Intramuscular profunda. 87 Manual de Medicina Preventiva y Social II Vacuna triple bacteriana acelular (dTpa) INTRODUCCIÓN En la Argentina y el mundo se ha verificado un aumento de casos de tos convulsa a pesar de las adecuadas coberturas de vacunación. En 2008, la OMS estimaba que se habían registrado unas 195.000 muertes en niños, el 95% de las cuales habían sucedido en países en vías de desarrollo. Numerosos estudios han demostrado que tanto los adolescentes como los adultos representan la fuente de transmisión para los lactantes, que son quienes tienen mayor riesgo de complicaciones y mortalidad. Los adolescentes y los adultos presentan cuadros atípicos de tos convulsa que, al no ser diagnosticados como tales por pasar relativamente inadvertidos clínicamente, favorecen la portación faríngea de la bacteria y actúan entonces como reservorios de transmisión. Además, la vacunación en la infancia y la enfermedad por Bordetella pertussis no confieren inmunidad duradera, por lo cual es fundamental lograr adecuadas coberturas de vacunación en los adolescentes. INDICACIÓN Y EDAD Adolescentes: Incorporada al Calendario Nacional de Vacunación para los niños de 11 años (Resolución 506/2009). Embarazadas: Se recomienda con énfasis la vacunación a partir de la vigésima semana de gestación. Sin embargo, a las puérperas que no la hubieran recibido durante su embarazo, se les deberá indicar una dosis antes de su egreso de la maternidad. Si esto no fuera posible, se realizará la vacunación de la madre, hasta los 6 meses de vida del niño. Personal de la salud: Dado el riesgo de transmisión de B. pertussis en el personal de la salud que presta cuidado a niños menores de doce meses, se recomienda la administración de una dosis única de dTpa en reemplazo de uno de los refuerzos de doble bacteriana (dT). En aquellas personas que deben comenzar o completar esquemas, puede sustituirse una de las tres dosis del esquema básico por una de dTpa. Convivientes de recién nacidos prematuros con peso menor de 1500 gramos, hasta los seis meses de vida: No olvidar, además, la indicación de la vacuna antigripal para estas personas. VÍA DE ADMINISTRACIÓN: Intramuscular profunda. PARA RECORDAR: 2-4-6 meses: Quíntuple (“pentavalente”) (DTP + Hib + HB) 18 meses: Cuádruple bacteriana (DTP+Hib) Ingreso escolar (5 a 6 años): Triple Bacteriana (DPT) 11 años: Triple bacteriana acelular (dTpa) Después de la dosis de dTpa: los refuerzos deben realizarse con vacuna dT cada diez años, durante toda la vida. Triple Viral (Sarampión-rubeola-parotiditis) INTRODUCCIÓN Es una suspensión liofilizada de una combinación de cepas de virus vivos atenuados de sarampión, parotiditis y rubeola. Puede contener trazas de antibióticos. INDICACIÓN Y EDAD Esquema: se aplicaran dos dosis; la primera a los 12 meses de edad y la 2°dosis o refuerzo a los 56 años (ingreso escolar). Los preadolescentes (11 años) recibirán 1 dosis de triple viral cuando no tengan las 2 dosis previas de esta vacuna o de doble viral administradas a partir del año de vida. Cuando se interrumpe el esquema de vacunación debe completarse con la dosis faltante sin interesar el tiempo transcurrido desde la última dosis. Se recomienda la conveniencia de no demorar su cumplimiento. El intervalo mínimo entre las dosis es de 1 mes. 88 Manual de Medicina Preventiva y Social II VÍA DE ADMINISTRACIÓN: subcutánea. PARA RECORDAR: No está indicada la aplicación de la vacuna SRP/SR durante el embarazo. La recomendación de no vacunar mujeres embarazadas contra la rubeola es para no asociar la vacuna con complicaciones que eventualmente pueden ocurrir durante la gestación (aborto espontaneo o que el recién nacido presente alteraciones como resultado de otras causas no asociadas a la vacuna). La evidencia disponible al momento actual indica que no existe riesgo de Síndrome de Rubeola Congénita (SRC) si la vacuna contra la rubeola se aplica inadvertidamente en una mujer embarazada o durante los meses previos a la concepción. Se puede administrar simultáneamente con otras vacunas actualmente en uso. Deben ser aplicadas en sitios diferentes. En la vacunación sucesiva con vacunas a virus vivos atenuados parenterales, dejar un intervalo mínimo de 30 días entre dosis. Doble Viral (sarampión-rubeola) INTRODUCCIÓN Es una suspensión liofilizada de una combinación de cepas de virus vivos atenuados de sarampión y rubeola. Puede contener trazas de antibióticos. INDICACIÓN Y EDAD Adolescentes y Adultos: se ofrecerá una dosis de vacuna Doble Viral (SR) a mujeres en edad fértil que no cuenten con 2 dosis de vacunas con componente contra sarampión-rubeola. Estas mujeres deben ser vacunadas en el puerperio o post-aborto inmediato antes del egreso de la maternidad o de la institución de salud. Todos los niños se vacunaran como alternativa con esta vacuna cuando no haya disponibilidad de la vacuna triple viral. A los 12 meses de edad y al ingreso escolar (5-6 años). VÍA DE ADMINISTRACIÓN: subcutánea. 89 Manual de Medicina Preventiva y Social II Hepatitis A INTRODUCCIÓN Vacuna a virus inactivado. En Argentina todos los niños nacidos a partir del 1° de enero de 2004 deben recibir una dosis de vacuna HA al año de edad. INDICACIÓN Y EDAD Niños al cumplir un año de vida y en adultos. Una sola dosis genera una respuesta inmune protectiva en el 95- 99 % de los vacunados. En nuestro país, los niños menores de un año están protegidos por los anticuerpos maternos y a partir del primer año de edad, la infección produce un gran número de formas asintomáticas, estos niños constituyen el reservorio del virus, favoreciéndose así la transmisión en otros grupos de edad. Como a los 12 meses el niño, en cumplimiento de calendario nacional de vacunación, concurre para la aplicación de la vacuna triple viral (sarampión, rubeola, parotiditis), y no existiendo contraindicaciones para el uso de ambas vacunas en forma simultánea, se propuso su administración en esta oportunidad. VÍA DE ADMINISTRACIÓN: intramuscular. PARA RECORDAR: Se recomienda aplicar simultáneamente sanitarias tendientes al efectivo de control de la infección: Mantener de forma continua la difusión de las medidas de higiene personal, como así también las de saneamiento ambiental: potabilidad del agua y tratamiento adecuado de excretas. Desarrollar cooperación intersectorial para el mejoramiento del saneamiento básico. Fortalecer la vigilancia epidemiológica de Hepatitis A. Vacuna Candid - Fiebre Hemorrágica Argentina (FHA) INTRODUCCIÓN La FHA es una zoonosis viral aguda grave producida por el virus Junín, que tiene su reservorio en roedores silvestres de la especie Calomys musculinus. El área endémica comprende la región de la pampa húmeda de las provincias de Santa Fe, Córdoba, Buenos Aires y La Pampa. La letalidad de la enfermedad sin tratamiento es de entre 15-30 %, y se reduce al 1 % cuando se aplica el tratamiento específico (plasma inmune en dosis estandarizadas de anticuerpos neutralizantes) dentro de la primera semana del inicio de los síntomas. La vacuna Candid # 1 emplea como agente inmunizante el virus Junín vivo atenuado, cepa Candid # 1. INDICACIÓN Y EDAD La vacunación contra la FHA está indicada a partir de los 15 años de edad en el área endémica de la enfermedad. La vacunación debe realizarse por lo menos un mes antes de que se realicen actividades de riesgo, a fin de asegurar la protección. VÍA DE ADMINISTRACIÓN: intramuscular. PARA RECORDAR: No se dispone de datos sobre las asociaciones vacunales posibles para Candid # 1, por lo que la vacuna deberá aplicarse en esquema exclusivo para ella. 90 Manual de Medicina Preventiva y Social II Vacuna Antigripal INTRODUCCIÓN La gripe estacional causa cada año en todo el mundo importante morbilidad y mortalidad. La Organización Mundial de la Salud (OMS) estima una incidencia mundial anual de 1 billón de infecciones humanas, 3 a 5 millones de casos de enfermedad grave, y 300.000 a 500.000 muertes. La gripe pandémica se repite con intervalos de varias décadas y se propaga rápidamente por todo el mundo, haciendo colapsar los sistemas de salud. Afecta en forma típica a poblaciones que habitualmente no tienen riesgo de complicaciones, que se enferman gravemente y fallecen. En 2011 se incorporó la vacunación antigripal anual al Calendario Nacional de Vacunación. La vacuna antigripal es una vacuna polivalente que contiene tres cepas de virus gripal fraccionado (subvirión), inactivado y purificado, obtenida en cultivos celulares de embrión de pollo. La vacuna antigripal cambia anualmente en su contenido antigénico, por lo cual las personas con factores de riesgo, deben vacunarse anualmente. INDICACIÓN Y EDAD Trabajadores de la salud Embarazadas en cualquier trimestre y puérperas con niños menores de 6 meses. Niños de 6 meses hasta cumplir 2 años. Adultos de 65 años o más. Niños mayores de 2 años y adultos hasta los 64 años, inclusive, del sector público que pertenezcan a alguno de los siguientes grupos: Grupo 1: Enfermedades respiratorias: Grupo 2: Enfermedades cardiacas: Grupo 3: Inmunodeficiencias congénitas o adquiridas. Grupo 4: Pacientes oncohematológicos y trasplantados Grupo 5: Otros Obesos mórbidos, Diabéticos, Insuficiencia renal crónica, Retraso madurativo grave en menores de 18 años de edad, Síndromes genéticos, Convivientes o contactos estrechos de enfermos oncohematológicos Contactos estrechos con niños menores de 6 meses (convivientes, cuidadores en jardines maternales). Los únicos pacientes que necesitarán orden médica para recibir la vacuna antigripal son los niños mayores de 2 años y adultos menores de 64 años que tengan factores de riesgo. Es necesario administrar 2 dosis con 4 semanas de intervalo a los menores de 9 años que se vacunan por primera vez. VÍA DE ADMINISTRACIÓN: Intramuscular PARA RECORDAR: Debe colocarse según las indicaciones específicas, todos los años si es posible antes de la temporada invernal, sin embargo se debe seguir vacunando durante todo el año. 91 Manual de Medicina Preventiva y Social II Vacunas antineumocócicas Enfermedad neumocócica Se estima que, en Latinoamérica, la enfermedad neumocócica causa cada año 1,3 millones de casos de otitis media aguda, 327.000 casos de neumonía, 1229 casos de sepsis y 4000 casos de meningitis en niños menores de 5 años. En la Argentina, el neumococo es el agente etiológico causante de bacteriemia y meningitis bacteriana más frecuente en pediatría y es la primera causa de sepsis de la comunidad fuera del período neonatal, cuando se excluye el Haemophilus influenzae tipo b, gracias a las satisfactorias coberturas de vacunación contra esa bacteria. La mortalidad por meningitis bacteriana por neumococo, fuera del período neonatal, es del 10% y las secuelas neurológicas y auditivas son frecuentes y graves. La enfermedad invasiva por neumococo (EIN) es una importante causa de muerte y discapacidad en países en vías de desarrollo, y afecta, sobre todo, a niños menores de 2 años. El abordaje preventivo de la enfermedad neumocócica se ha constituido, con estas pruebas, en una prioridad para la salud pública en la Argentina. Vacunas antineumocócicas Conjugadas INTRODUCCIÓN La Administración Nacional de Medicamentos, Alimentos y Tecnología Médica (ANMAT) otorgó la licencia a tres vacunas conjugadas contra neumococo: vacuna conjugada contra neumococo de 7 serotipos (VCN-7), de 10 serotipos (VCN-10) y de 13 serotipos (VCN-13). Estas vacunas han demostrado muy buena inmunogenicidad y elevada eficacia protectora desde los dos meses de edad contra las infecciones invasivas, incluyendo neumonía, meningitis y bacteriemias. Además, favorecen la disminución de la colonización nasofaríngea por Streptococcus pneumoniae en los niños vacunados, con protección indirecta de personas no vacunadas (efecto “rebaño”). INDICACIÓN Y EDAD Esquema 2 + 1: Niños menores de 1 año a los 2, 4 y 12 meses. Esquema 3 + 1 (VCN-13) si comenzaran su esquema de vacunación con menos de siete meses de vida. Recibirán la VCN-13 hasta los 5 años de vida: Asplenia funcional o anatómica. Neoplasias malignas, trasplante de órganos sólidos o trasplante de médula ósea. Inmunodeficiencias congénitas o adquiridas. Síndrome nefrótico o insuficiencia renal crónica. Hemoglobinopatías graves. Inmunosupresión por drogas en altas dosis. Cardiopatías cianotizantes o insuficiencia cardíaca. Fistula de LCR. Enfermedad respiratoria crónica (asma grave, fibrosis quística, enfisema, malformación adenomatosa quística, traqueostomizados crónicos, etc.). Implante coclear. Diabetes mellitus. Los niños prematuros comenzarán su vacunación según su edad cronológica, cuando alcancen el peso de 1800 gramos. VÍA DE ADMINISTRACIÓN: Intramuscular PARA RECORDAR: Debe considerarse que las diferentes vacunas no son intercambiables Vacuna antineumocócica polisacárida 23 valente INDICACIÓN Y EDAD La vacuna 23 valente debe indicarse a niños partir de los dos años de edad y a adultos que 92 Manual de Medicina Preventiva y Social II integran los grupos de alto riesgo de padecer enfermedad invasiva por Streptococcus pneumoniae. Indicaciones de la vacuna 23 valente Anemia drepanocítica. Cardiopatía congénita. Enfermedades pulmonares crónicas. Diabetes mellitus. Hepatopatía crónica. Fistula de LCR. Asplenia funcional o anatómica. Implante coclear. 65 años, o mayor. Infección por VIH. Leucemias. Linfomas Hodgkin y no-Hodgkin. Mieloma múltiple. Otras neoplasias. Falla renal crónica. Síndrome nefrótico. Tabaquismo. Esquema: VCN-13: 1 + 1 y una dosis de vacuna polisacárida 23 valente ocho semanas después. VÍA DE ADMINISTRACIÓN: Intramuscular PARA RECORDAR: Las mujeres embarazadas que pertenecen a un grupo en riesgo y no recibieron antes esta vacuna, pueden recibirla Se puede revacunar solo una vez, a pacientes con alto riesgo de padecer enfermedad invasiva grave. A quienes hayan sido vacunados por una comorbilidad no inmunosupresora antes de los 65 años (p. ej., enfermedad cardíaca o respiratoria crónica), se les indicará una segunda dosis al cumplir esa edad. Vacuna contra el Virus del Papiloma Humano INTRODUCCIÓN La infección por VPH es una de las causas más frecuentes de infecciones de transmisión sexual en el mundo. Al menos la mitad de las mujeres y hombres sexualmente activos contraerán la infección genital por VPH en algún momento de sus vidas y por lo menos el 80% de mujeres habrá tenido una infección genital por VPH antes de alcanzar los 50 años de edad. Según datos epidemiológicos y virológicos, se estima que el VPH causa el 100% de los casos de CCU (cáncer cérvico uterino), el 90% de los casos de cáncer anal, el 40% de los de órganos genitales externos (vulva, vagina y pene) y, al menos, el 12% de los orofaríngeos. El CCU constituye la segunda causa de muerte por cáncer en las mujeres en todo el mundo. Su incidencia mundial es de 530.000 casos por año, de los cuales más del 85% ocurre en países en desarrollo, con una mortalidad cercana al 50%. Suele presentarse en mujeres mayores de 40 años. De acuerdo con las estadísticas del Ministerio de Salud de la Nación, en la Argentina se diagnostican cada año unos 4000 casos nuevos de CCU y mueren cerca de 1800 mujeres a causa de la enfermedad. Su tasa de incidencia era, en 2008, de 17,5 por 100.000 mujeres, y la tasa de mortalidad, ajustada por edad, de 7,4 muertes por 100.000 mujeres (según estimaciones de la IARC: Agencia Internacional para la Investigación sobre el Cáncer). Sin embargo, en nuestro país, la carga de enfermedad no es homogénea: es alta en poblaciones con menor nivel de desarrollo 93 Manual de Medicina Preventiva y Social II socioeconómico. En 2011 se introdujo la vacuna contra el VPH al Calendario Nacional de Vacunación para inmnunizar a todas las niñas de 11 años de edad nacidas a partir de enero del 2000. El propósito de la introducción de la vacuna contra VPH es contribuir a la reducción de la incidencia y la mortalidad por CCU en las mujeres residentes en la Argentina. Se han desarrollado dos vacunas para la prevención primaria de la infección por VPH: la vacuna cuadrivalente (contra los tipos 6, 11, 16, 18: Gardasil ®) y la bivalente (contra los tipos 16 y 18: Cervarix®). Ambas vacunas son purificadas, inactivadas, recombinantes. INDICACIÓN Y EDAD La vacuna bivalente contra el VPH está incluida en el Calendario Nacional de Vacunación de Argentina para todas las niñas de 11 años que nacieron desde del 1° de enero de 2000. Esquema de 0, 1 y 6 meses. El intervalo mínimo entre la primera dosis y la segunda es de 4 semanas, y entre la tercera y la primera, de 24 semanas. VÍA DE ADMINISTRACIÓN: Intramuscular PARA RECORDAR: La presencia de anomalías en el PAP o de otras lesiones por VPH no contraindica la aplicación de estas vacunas, aunque debemos recordar que no tendrán acción terapéutica sobre ellas. Vacuna contra la fiebre amarilla INTRODUCCIÓN Se trata de una vacuna sujeta a reglamentación internacional y puede indicarse a partir de los nueve meses de edad. No obstante, el Ministerio de Salud de la Nación, por la Resolución 857/2007, establece la obligatoriedad de aplicar la vacuna antiamarílica, a partir del año de edad, a toda persona que habite en “áreas de alto riesgo para fiebre amarilla”. La Dirección Nacional de Programas Sanitarios formula la necesidad de definir como áreas de alto riesgo para fiebre amarilla a todos los departamentos de la Argentina que son limítrofes con Brasil y Bolivia, que también tienen áreas endémicas. Es una suspensión liofilizada, envasada al vacío, de virus vivos atenuados obtenida de cultivos en huevos embrionados de gallina. INDICACIÓN Y EDAD Se indica una dosis a partir del año de edad en personas residentes en las áreas endémicas (no se indica la revacunación rutinaria en nuestro país) Se indica la vacunación para viajar a Áreas de riesgo Se indica revacunar cuando el riesgo de exposición es alto y para validar el Certificado Internacional de Vacunación contra la fiebre amarilla (cuando se viaja a países o territorios que, en virtud de la facultad que otorga a los países signatarios el Reglamento Sanitario Internacional en vigor, exigen la prueba de vacunación como requisito para ingresar en ellos). VÍA DE ADMINISTRACIÓN: subcutánea PARA RECORDAR: Presenta efectos adversos leves a moderados en el 0 a 42% de los vacunados. Puede producir efectos adversos graves como Enfermedad viscerotrópica, Enfermedad neurológica o reacción anafiláctica. ESTRATEGIAS Y TACTICAS DE VACUNACIÓN 1. Objetivos: Alcanzar y mantener como mínimo el 95% de cobertura de vacunación por municipio para cada biológico de importancia en salud pública. Asegurar que todas las vacunas utilizadas sean de calidad, y que la vacunación sea segura. Asegurar la disponibilidad de vacunas de los esquemas nacionales de vacunación mediante adecuada programación. 94 Manual de Medicina Preventiva y Social II Reducir el tiempo de introducción de nuevas vacunas de importancia en salud pública. Para alcanzar los objetivos, es necesario efectuar la movilización de los recursos humanos y materiales, la participación de la comunidad, y la coordinación intra y extra sectorial. Ha habido grandes avances en la selección de estrategias y tácticas para lograr coberturas útiles de vacunación. La aplicación de cada una de ellas depende de la realidad de cada área, su organización y los niveles de desarrollo alcanzado por el PI. 1. Estrategias El programa contempla la utilización de 3 estrategias fundamentales para la vacunación a la población: A. Acciones de vacunación en forma permanente B. Acciones de vacunación intensiva C. Vacunación emergente (bloqueo/ operación barrido) A. Acciones de vacunación en forma permanente Consisten en la aplicación de todos los biológicos, durante todos los días hábiles del año. Ventajas Registro confiable de la aplicación de todos los biológicos y seguimiento del niño vacunado Mantenimiento de coberturas útiles de vacunación Disminución de las Oportunidades Perdidas Permite lograr los objetivos de erradicación y eliminación de las enfermedades prevenibles por vacuna de una manera sistemática y confiable B. Acciones de vacunación intensiva Es la realización de actividades intensivas como las Jornadas o Campañas de Vacunación, con la movilización masiva y ordenada de la población en un día o en un corto periodo de tiempo, con el fin de aplicar el mayor número posible de dosis de vacuna, contando con la participación de los más diversos grupos de la comunidad intra y extra sectoriales y con una acción muy decidida de los medios de comunicación masiva, se pueden desarrollar a nivel local, regional o nacional. Nivel local: Pueden realizarse actividades intensificadas de inmunización durante breves períodos para complementar los programas de vacunación diaria de rutina. Ello resulta especialmente útil en las zonas en que los servicios de salud son deficientes o es baja la cobertura. La vacunación en masa también es útil en los casos que requieren medidas rápidas, como, por ejemplo, la interrupción de una epidemia. Nivel nacional: Las jornadas nacionales de vacunación constituyen una modalidad de esta estrategia de intensificación. En el contexto de este enfoque se movilizan a escala nacional muchos recursos (de sectores académicos, militares, religiosos, de empresas privadas y de la comunidad), durante 1, 2 o 3 días, o durante otro periodo de tiempo, una o más veces por año, a fin de incrementar el acceso a los servicios y la cobertura de las actividades de inmunización en una nación. A las campañas intensivas iniciales puede haber que agregar campañas periódicas orientadas hacia grupos especiales tomados como objetivo. Esas series o jornadas de vacunación se efectúan para acelerar las actividades de vacunación y pueden utilizarse a nivel local o nacional, en que pueden conjugarse muchos recursos y puede centrarse la atención de los medios de difusión en tales acontecimientos. Los objetivos son: Aumentar las coberturas de vacunación en períodos cortos, Complementar las deficiencias de la infraestructura del Sistema de Salud y Adelantarse a la épocas de mayor incidencia de las enfermedades. Ventajas 95 Manual de Medicina Preventiva y Social II Ayuda a lograr los objetivos de erradicación y eliminación de las enfermedades prevenibles por vacuna. Concientización a la población en general sobre la necesidad e importancia de la vacunación; esto se logra fundamentalmente a través de los medios masivos de comunicación. Permite complementar las deficiencias de otras estrategias al aumentar cobertura en forma acelerada. Alto costo/beneficio que justifica esta estrategia Desventajas Es difícil mantener interesada en forma continua al personal de salud y a la comunidad. Las coberturas pueden declinar en las sucesivas campañas o jornadas. Se pueden discontinuar las otras actividades de salud, y por lo tanto provocar dificultades en otros programas. Difícil sostenibilidad C. Vacunación emergente (bloqueo/ operación barrido) Con la finalidad de interrumpir la transmisión de la enfermedad en un lapso breve, además de desarrollar las actividades de rutina tratando de alcanzar las mejores coberturas de vacunación, los servicios de salud deben estar preparados para realizar operaciones rápidas. Se refiere a la vacunación intensificada casa por casa de la población objetivo presente y residente en los domicilios de los municipios definidos como de alto riesgo. Su finalidad es de interrumpir la transmisión de la enfermedad en un lapso de tiempo breve. Ventajas Permite el cubrimiento total de la población objetivo en un área geográfica específica e involucra a la comunidad en la solución de sus problemas de salud. Permite reducir rápidamente el número de susceptibles para facilitar la transmisión de la enfermedad. Permite la búsqueda activa de casos Permite el incremento de coberturas Permite la combinación de acciones interprogramáticas Desventajas Exige gran recurso humano, logístico y financiero Las estrategias no son excluyentes entre sí, se pueden combinar dependiendo de los objetivos, estas dos últimas estrategias pueden desarrollarse a nivel local, regional y nacional . 2. Tácticas Son las diferentes formas en que los servicios de salud realizan la oferta de la vacunación. A. Inmunización en el Servicio de Salud B. Vacunación casa por casa C. Puestos de vacunación (micro concentración) D. Brigadas o equipo móviles E. Canalización F. Condiciones especiales A. Inmunización en el Servicio de Salud Este método de vacunación es el que se utiliza más comúnmente. El personal de salud espera en el servicio, que los niños sean llevados a sus instalaciones para ser vacunados o captados en la institución cuando consultan por otra causa. Es por demanda espontánea e institucional. Requiere una buena educación para la salud en la comunidad y una buena concientización del personal de salud sobre los 96 Manual de Medicina Preventiva y Social II beneficios de estas vacunaciones y las pocas contraindicaciones. Ventajas No se incurre en gastos de transporte o viáticos para el personal. Todos los servicios médicos, el equipo, y la documentación, están fácilmente disponibles en el Centro de Salud u otra Planta Física. Facilita la supervisión. Contribuye a la atención integral. Mejor calidad de la cadena de frío Reduce el factor de perdida de las vacunas Trabajo en ambientes adecuados Desventajas Los resultados dependen de la motivación del personal de salud para prestar una atención integral y de las familias para llevar sus niños al centro de salud. En consecuencia, los niños de más riesgo (los que están desnutridos, y/o los que provienen de familias de bajos recursos) posiblemente no sean vacunados, si sus padres carecen de tiempo para acudir al servicio de salud. Requiere una concentración de población para que sea eficiente. Para alcanzar altas coberturas, depende de la capacidad de captación de los servicios de salud. B. Vacunación casa por casa El personal de salud realiza visitas a domicilio en la comunidad para identificar a los lactantes, embarazadas y MEF y vacunarlos. Ventajas Permite alcanzar a los niños que corren mayor riesgo de contraer las enfermedades y vacunarlos. El personal llega a conocer a los habitantes de la zona de influencia del servicio de salud y éstos a su vez se familiarizan con el personal de salud. Se establecen relaciones más estrechas entre el personal de salud y la comunidad, que deben culminar en una mejor utilización de los programas de atención primaria y prenatal. Puede llegar a cubrir el 100% de la población objetivo. Permite realizar censos de población locales y corregir denominadores a este nivel. Se utiliza en conjunto con el PI para realizar otras acciones. Permite captar a los niños que no han cumplido su asistencia a la institución o que no tienen acceso a los servicios de salud. Desventajas La vacunación en el hogar acaso sea menos costo-efectiva debido al tiempo requerido para efectuar las visitas a domicilio. Se incurre en gastos de viajes y viáticos. Es más difícil supervisar las actividades. Existe la posibilidad de que aumente el desperdicio de vacunas debido al pequeño número de niños por vacunar. Promueve una actitud pasiva de la comunidad hacia la vacunación. Dificultad para hacer otras actividades cuando hay pocos recursos humanos. Dificultad para el manejo de reacciones adversas. C. Puestos de vacunación (micro concentración) Un equipo de vacunadores se traslada a lugares de gran circulación o concentración de población (parques, iglesias, escuelas, etc.) para acercar el servicio de vacunación a la población y se pueden realizar otras actividades. Ventajas Acerca los servicios de inmunización a la población. 97 Manual de Medicina Preventiva y Social II En estos puestos se puede utilizar para otras intervenciones en salud. Atención integrada al prestar otros servicios de atención primaria. Desventajas Requiere anunciar a la comunidad previamente a través de medios de comunicación locales, la realización de la actividad con el fin de lograr su mayor participación. No se logra cubrir a toda la población que reside en el área. D. Brigadas o equipo móviles Un equipo de varios trabajadores de salud se traslada a las localidades no atendidas por los servicios de salud existentes para realizar actividades de vacunación y otras actividades sanitarias. Por lo común, el equipo cuenta con un vehículo. Ventajas Lleva los servicios de vacunación a las comunidades que tienen un difícil acceso a los servicios de salud. Las visitas se pueden utilizar para la atención prenatal, la evaluación nutricional de los niños y otras actividades de atención primaria de la salud, además de la actividad de vacunación Permite vacunar a niños, embarazadas y MEF en las zonas rurales o comunidades urbanas no atendidos por los servicios de salud. Atención integrada al prestar otros servicios de atención primaria. Desventajas El costo de transporte del personal y los suministros. Los costos por concepto de viáticos. La supervisión puede ser dificultosa. El éxito depende de que el personal aplique estrictamente un plan de visitas y de que haya un conocimiento general de la fecha de esas visitas en la comunidad. La asistencia disminuirá si el plan de visitas de desplazamiento sistemático no se aplica estrictamente durante un largo tiempo. Requiere exigentes condiciones de cadena de frío. Puede aumentar la pérdida de dosis de vacuna. E. Canalización Buscar y detectar la totalidad de los susceptibles en un área determinada a través de un censo, identificando a los niños y su nivel de inmunización para ser vacunados cerca a su lugar de residencia. La detección se realiza casa por casa a través del personal de salud y de líderes o miembros de la comunidad previamente seleccionados y entrenados. Ventajas Captación oportuna y total de los susceptibles. Aumento de cobertura. Relación de los funcionarios con la comunidad. Participación de miembros de la comunidad en el programa. Permite calcular coberturas por áreas o sectores. Racionaliza el recurso. Desventajas Necesidad de recursos humanos con habilidades especiales en organización y trabajo comunitario. En algunas oportunidades los recursos seleccionados no representan a la comunidad, sino que son simplemente voluntarios. F. Condiciones especiales Vacunación para zonas de difícil acceso Los grupos de población pueden encontrarse en zonas de difícil acceso a las actividades de vacunación debido a condiciones geográficas o socioculturales. 98 Manual de Medicina Preventiva y Social II La población de difícil acceso por condiciones geográficas (esto es, la que reside a mucha distancia de los servicios de salud establecidos) puede ser vacunada con frecuencia mediante una combinación de vacunación a domicilio, desplazamiento sistemático, horarios más convenientes y servicios de equipos móviles. En algún momento, el costo para vacunar a las poblaciones de difícil acceso geográfico puede llegar a ser muy elevado. Las ventajas o desventajas surgen de las tácticas a aplicar. Los casos de difícil acceso por factores socioculturales se deben analizar a fin de identificar los medios a través de los cuales se puede lograr que las inmunizaciones sean más aceptables a la comunidad. Programación de actividades complementarias de vacunación Es importante considerar no sólo la forma en que se prestarán los servicios de vacunación a las poblaciones prioritarias, sino también la oportunidad en que se ofrecerán dichos servicios. Por ejemplo, según las necesidades y recursos específicos del área de actividad o programática, puede ser conveniente ajustar la programación de las actividades de vacunación. Fuera de horario normal de trabajo: Las sesiones de vacunación en horas vespertinas o durante el fin de semana o días de mercado pueden permitir que las madres que trabajan lleven a sus niños al servicio de salud para su inmunización. Mensual o trimestralmente: Puede ser conveniente prestar servicios intensivos de inmunización durante unos pocos días por mes o trimestre. En este caso las inmunizaciones pueden ser objeto de una publicidad adicional y de nuevas actividades de organización comunitaria, aplicando algunas de las tácticas antes mencionadas. Este tipo de programación permite reducir el número de días durante los cuales se deben conservar las vacunas en el servicio de salud, disminuyendo así la posibilidad de que éstas sean manipuladas de manera incorrecta o indebidamente almacenadas. Ventajas Esta puede ser la única manera de inmunizar a los niños y las mujeres embarazadas en las zonas rurales o en las comunidades urbanas que carecen de servicios de salud. Desventajas Los costos de transporte y viáticos suelen ser altos. La supervisión y el mantenimiento de la cadena de frío son difíciles y es preciso cumplir los cronogramas de vacunación. Selección de la Táctica La selección de la táctica de inmunización tiene relación directa con el nivel de desarrollo de la infraestructura de salud. Para la mayoría de los servicios locales/municipios, una combinación de tácticas puede ser lo mejor en función de cubrir la totalidad de la población objetivo. Para decidir apropiadamente sobre la implementación de una táctica, son necesarios los datos de morbi-mortalidad de las enfermedades inmunoprevenibles. En la selección de una táctica deben ser considerados los siguientes aspectos: Recursos humanos cuali y cuantitativos. Recursos materiales suficientes. Financiamiento adecuado. Manejo adecuado de la táctica seleccionada. Utilización del recurso humano en acciones no rutinarias. Capacitación del personal en todos los niveles. Cadena de frío. Posibilidades. Definición de Áreas de Riesgo según: presencia de casos, coberturas vacunales, estado de la vigilancia epidemiológica, zonas silenciosas o de difícil acceso, zonas de pobreza, urbanas y rurales, de migración y fronterizas. 99 Manual de Medicina Preventiva y Social II Todo lo anterior, debe ser analizado antes de tomar una decisión. Es posible que la puesta en marcha de una táctica se acompañe de un cambio en la infraestructura, pero siempre debe tenerse en cuenta que dichas tácticas son complemento y no reemplazo de los servicios ofrecidos en la Atención Primaria de Salud. Para ello es necesario reforzar la infraestructura, de tal modo que pueda garantizar el éxito de cualquier táctica. Las estrategias y tácticas a utilizar para la vacunación son múltiples, dependen del nivel de cobertura, de la realidad del país, región o área, de la situación social y económica, de su experiencia previa y de los objetivos del programa. Ninguna estrategia es excluyente. Debe ser enfatizado que independientemente de las estrategias, tácticas y combinación de tácticas para las actividades de inmunización, el compromiso político y la asignación de recursos suficientes son factores primordiales en el éxito del programa. VACUNACIÓN SEGURA EVENTOS SUPUESTAMENTE ATRIBUIBLES A LA VACUNACIÓN O INMUNIZACIÓN La vacunación es la intervención que mayor impacto ha tenido en la salud de la población mundial, luego de la implementación de la potabilización del agua. Como todo producto biológico el uso de vacunas no está exento de efectos adversos. Sin embargo, dado el gran beneficio obtenido por la vacunación, estos efectos adversos no deben ser motivo para contraindicar las vacunas. Es fundamental conocer los efectos adversos de cada inmunobiológico y realizar la vigilancia de estos, a fin de poder garantizar siempre la seguridad de las vacunas utilizadas. Los Eventos Supuestamente Atribuibles a la Vacunación o Inmunización (ESAVI) se definen como todo cuadro clínico que aparece luego de la administración de una vacuna y que potencialmente puede atribuirse a esta. Los eventos adversos pueden deberse a cualquiera de los componentes de la vacuna (antígeno, conservante, etc.), o a problemas con su administración (error programático). La seguridad de las vacunas y la vacunación comprende las características de los productos y su forma de aplicación. La respuesta de cada individuo puede variar frente a la administración de una vacuna. Por ejemplo, se ha informado acerca de reacciones que algunos componentes (como trazas de antibióticos, por ejemplo) pueden provocar y que remiten sin consecuencias. También se han descripto reacciones alérgicas a las proteínas de huevo en las vacunas contra la fiebre amarilla, contra la gripe o la triple viral. El número de eventos observados está directamente relacionado con el número de dosis administradas, por lo que durante las campañas u otras actividades de vacunación intensiva es probable que se registre mayor número de reportes, pero su frecuencia o incidencia debe permanecer invariable. En estas situaciones, no obstante, debe intensificarse la vigilancia de los ESAVI. La vacunación segura incluye tres puntos fundamentales: Utilización de vacunas de calidad. Prácticas de inyecciones seguras. Monitorización de los ESAVI. La calidad de las vacunas está supervisada por las autoridades sanitarias, que controlan las prácticas de fabricación, los antecedentes clínicos y la calidad de cada lote. Monitorización y vigilancia de los ESAVI Aunque las vacunas recomendadas por el Programa Ampliado de Inmunizaciones (PAI) e indicadas por el Programa Nacional de Control de Enfermedades Inmunoprevenibles (ProNaCEI) son seguras y eficaces, pueden ocurrir eventos adversos después de la administración, los cuales suelen ser leves (los eventos adversos graves son muy infrecuentes). Debemos tener en cuenta lo siguiente: En todos los casos, los beneficios de la inmunización son siempre mayores que los riesgos. 100 Manual de Medicina Preventiva y Social II La mayor parte de las vacunas se administra durante los primeros años de vida, cuando los niños son más vulnerables a ciertas enfermedades y pueden manifestarse algunos problemas de salud. Por lo tanto, hay una alta probabilidad de que ocurran eventos de diversa naturaleza que coincidan y se asocien con la vacunación en forma sincrónica, pero que no necesariamente sean provocados o desencadenados por esta. Definición de ESAVI Se define como Eventos Supuestamente Atribuibles a la Vacunación o Inmunización (ESAVI) a los cuadros clínicos que aparecen en forma consecutiva a la administración de una vacuna y que, supuestamente, pueden atribuirse a esta. Un ESAVI grave es todo aquel evento que derive en hospitalización, secuela o fallecimiento. Este tipo es el que suele notificarse de manera obligatoria al sistema de vigilancia. Es importante mencionar que un ESAVI, si bien denota una asociación temporal, no implica necesariamente una relación de causa y efecto. La causalidad entre el evento y la vacunación se determinará mediante la investigación del caso. ¿Por qué es importante notificar e investigar los ESAVI? La finalidad de la investigación es confirmar o descartar el evento notificado, determinar si existen otras causas posibles, verificar si se trata de un hecho aislado e informar a las partes involucradas. Se debe responder con celeridad a las preocupaciones de la comunidad, aclarar rumores e informar los resultados de la investigación. De esta manera, se puede proteger a la población en caso de detectar fallas en algún lote de vacuna o error programático, así como defender la vacunación y sus estrategias en caso de que los eventos notificados se deban a otra etiología, o solo sean rumores. ¿Qué ESAVI se notifican e investigan? Eventos graves que implican lo siguiente: o necesidad de hospitalización. o riesgo de vida de la persona. o discapacidad. o desenlaces fatales. Rumores. Eventos que afectan a un grupo de personas (clusters). Eventos relacionados con el programa. (Por ejemplo, error durante la aplicación, utilización de diluyentes no apropiados, agujas incorrectas, vías de aplicación inadecuadas, sobredosis). Eventos relacionados con vacunas nuevas o subutilizadas. ¿Quiénes tienen que notificar? Médicos, enfermeros, agentes sanitarios, veterinarios, bioquímicos, anatomopatólogos, etc., son quienes deben informar. Cualquier persona del sistema de salud que detecte un caso debe dar una alerta al sistema de salud por medio de la notificación. Mecanismos de notificación En la Argentina, la vigilancia de los ESAVI se realiza de manera pasiva. Esto implica la notificación espontánea de los casos por parte de los efectores de salud. Esta se debe realizar dentro de las primeras 24 horas en los casos de ESAVI graves y dentro de la primera semana, en el resto. Se debe llenar la ficha correspondiente y realizar la denuncia del caso al programa de inmunizaciones de cada provincia, para que este notifique al ProNaCEI. 101 Manual de Medicina Preventiva y Social II Glosario sobre Inmunizaciones Adyuvante: Sustancia que se administra junto con un antígeno para aumentar de forma inespecífica la respuesta inmunitaria a este último. Agente infeccioso: Microorganismo (virus, bacteria, hongos, parásito) capaz de producir una infección o enfermedad infecciosa. Anafilaxia: Respuesta clínica a una reacción inmunológica inmediata entre un antígeno y un anticuerpo (tipo inmunoglobulina E), lo que da lugar a la liberación de mediadores, afecta órganos y sistemas y presenta signos y síntomas de variable intensidad. Anticuerpo: Proteína (inmunoglobulina) producida por el organismo en respuesta a la estimulación por un antígeno, que tiene la propiedad de unirse de forma específica a este. Antígeno: Sustancia capaz de interaccionar con el receptor de las células T o B. Antígeno T-dependiente: Antígeno que, para generar anticuerpos, necesita de la cooperación de los linfocitos T. En general, son antígenos proteicos. Antígeno T-independiente: Antígeno capaz de generar anticuerpos, aun en ausencia de linfocitos T. Suelen ser polisacáridos. Por lo general, no otorgan memoria inmunológica. Carrier o transportador: Proteína a la que se pueden unir antígenos no inmunógenos de pequeño tamaño, lo que les confiere inmunogenicidad. El transportador es reconocido por las células T. Conservante: Sustancia utilizada para prevenir la alteración de un producto biológico y facilitar su conservación. Dosis de refuerzo (booster): Dosis adicional de una vacuna con el objeto de incrementar y prolongar su efecto inmune. Eficacia vacunal: Grado de protección contra una infección determinada conferido por una vacuna. Efectividad vacunal: Efecto directo de la vacuna, más el efecto indirecto aportado por la inmunidad colectiva. Fallo vacunal primario: Falta de seroconversión inicial a la vacuna. Fallo vacunal secundario: Ausencia de respuesta protectora frente a un agente debido a la pérdida de los anticuerpos generados antes de la administración de la vacuna. Inmunización: Acción de conferir inmunidad mediante la administración de antígenos (inmunización activa) o mediante la administración de anticuerpos específicos (inmunización pasiva). Inmunogenicidad: Propiedad que permite a una sustancia inducir una respuesta inmunitaria detectable. Inmunógeno: Antígeno que produce una respuesta inmune. Individuo inmune: Individuo que tiene los anticuerpos protectores específicos y/o inmunidad celular específica como consecuencia de una infección natural o inmunización activa previa. En caso de exposición posterior, esta experiencia previa lo protege de desarrollar el cuadro clínico de la enfermedad, o al menos lo atenúa. Inmunidad adquirida, adaptativa o específica: Inmunidad mediada por anticuerpos y/o linfocitos T. Se caracteriza por su extrema especificidad y por la presencia de memoria inmunológica. Inmunidad colectiva, de grupo, de rebaño: Resistencia de un grupo o población a la invasión o difusión de un agente infeccioso como consecuencia de la resistencia específica a la infección de una elevada proporción de los miembros del grupo o población. Estado de inmunidad en la población que previene la presentación de epidemias al impedir o dificultar, por la cantidad de personas inmunes, la circulación del agente causal. La protección colectiva comporta un menor riesgo para todo el grupo y no solo para los vacunados. Constituye el fundamento de los programas de vacunación. Inmunidad protectora: Resistencia específica frente a la infección que sigue a la infección natural o vacunación. Inmunodeficiencias: Grupo heterogéneo de enfermedades, congénitas o adquiridas, en las que algún componente de la respuesta inmune está ausente o es funcionalmente defectuoso. Memoria inmunológica: Capacidad de las células del sistema inmunológico para reconocer un antígeno con el que ya estuvieron en contacto y de responder de forma rápida y en general eficaz frente a él. 102 Manual de Medicina Preventiva y Social II Primovacunación: Dosis o serie de dosis de una misma vacuna que se administra a una persona susceptible para que se consiga una inmunidad adecuada frente a la infección que se quiere prevenir. Respuesta de anticuerpos primaria: Respuesta de anticuerpos que sigue a la primera exposición a un antígeno. En general, tarda más en aparecer, es menos intensa y menos duradera que la respuesta secundaria. Los anticuerpos predominantes son de tipo inmunoglobulina M. Respuesta de anticuerpos secundaria: Respuesta inmunitaria que sigue a la ulterior exposición a un antígeno. En general, la respuesta secundaria aparece más rápido, alcanza niveles más elevados y tiene mayor duración que la respuesta primaria. Los anticuerpos predominantes son de tipo inmunoglobulina G, aunque también puede verificarse la presencia de inmunoglobulina M frente a algunas infecciones (p. ej., sarampión). Revacunación: Dosis de vacuna administrada después de la vacunación primaria con el objeto de incrementar el nivel de protección inmunitaria Seroconversión: Fase de una infección en la que los anticuerpos frente al agente infeccioso que la causa son detectados por primera vez. Sistema inmunológico: Término utilizado para referirse a células, moléculas, tejidos y órganos involucrados en la respuesta adaptativa. Susceptible: Ausencia de inmunidad frente a un agente infeccioso determinado, de forma tal que si llegase a entrar en contacto con él, estaría expuesta a contraer la enfermedad. Tolerancia: Estado de falta de respuesta inmunitaria frente a un inmunógeno. Vacuna: Suspensión de microorganismos vivos atenuados o inactivados, o sus fracciones, que son administrados al individuo sano susceptible con el objeto de inducir inmunidad protectora contra la enfermedad infecciosa correspondiente. Vacunación: Proceso de inducción y producción de inmunidad activa en un huésped susceptible. Se refiere también al acto físico de administración de la vacuna. Vacuna monovalente: Vacuna que contiene antígenos frente a un serotipo de una especie. Vacuna combinada: Contiene antígenos de varios agentes infecciosos, o diferentes serotipos/serogrupos de un mismo agente, que se aplican en una sola administración. Vacuna de subunidades: Vacuna inactivada que contiene antígenos secretados (toxoide tetánico y diftérico), o fracciones víricas (vacuna antigripal) o bacterianas (pertussis acelular). Vacuna polivalente: Vacuna que contiene antígenos frente a varios serotipos de una misma especie (antineumocócica 23-valente). Vacunas conjugadas: Vacuna de antígenos T-independientes que se conjugan de forma covalente a proteínas transportadoras o carrier para convertirlos en T-dependientes con el objeto de que sean inmunógenos para los niños menores de 2 años y generen memoria inmunológica. Vacunas inactivadas: Vacunas compuestas por gérmenes muertos que han perdido su capacidad patogénica, pero conservan la capacidad inmunogénica. Se obtienen tratando los antígenos vivos mediante procedimientos físicos (calor) o químicos (formaldehído) que destruyen su infectividad sin afectar la inmunogenicidad. Vacunas vivas atenuadas: Vacunas compuestas por microorganismos infecciosos vivos (bacterias o virus) que muestran bajos niveles de virulencia. Conservan la capacidad inmunogénica y estimulan la inmunidad protectora, pero han perdido el poder patógeno y muy rara vez son capaces de causar formas graves de enfermedad (por ejemplo, la vacuna contra la fiebre amarilla y la antipoliomielítica). Se obtienen seleccionando mutantes avirulentas o de virulencia atenuada mediante pases sucesivos en diferentes huéspedes animales y/o medios de cultivos. Vacunas recombinantes: Vacunas compuestas por partículas proteicas producidas en células huésped (levaduras en la vacuna contra la hepatitis B recombinante) mediante la inserción por métodos de ADN recombinante, del material genético responsable de la codificación del polipéptido deseado. Vacuna adsorbida: Los antígenos están fijados a la superficie de un adyuvante (fosfato o hidróxido de aluminio), lo cual refuerza el poder inmunogénico de la vacuna, ya que así se retarda la liberación del antígeno en el sitio de inyección, se estimula la producción de algunas citoquinas y se da lugar a una respuesta más intensa de las células T. 103 Manual de Medicina Preventiva y Social II BIBLIOGRAFÍA: Dirección de Epidemiología. Programa Nacional de Inmunizaciones. Normas Nacionales de Vacunación. Edición 2008. Ministerio de Salud. Buenos Aires, Argentina. 2008. -Programa Nacional de control de Enfermedades Inmunoprevenibles. Recomendaciones Nacionales de vacunación Argentina 2012. Ministerio de salud.. Buenos Aires. Argentina, 2013. - Ministerio de salud de la Nación. Manual de normas y procedimientos de Vigilancia y Control de Enfermedades de Notificación Obligatoria. Revisión nacional 2007. Buenos Aires, Argentina. 2007. -OPS/OMS. Introducción e implementación de nuevas vacunas, Guía práctica. Publicación Científica y Técnica No. 632. Washington DC, 2009 -Castillo-Solórzano et al. El desarrollo de nuevas vacunas. Revista Panamericana de Salud Pública/ 15(1), 2004. -OPS/OMS. Curso de Gerencia para el manejo efectivo del Programa ampliado de inmunizaciones. PAI. Módulo V, Programación de la Actividades de Inmunización. 2006. -Casserly P. Las vacunas y la salud pública. Archivos argentinos de pediatría 2005; 103(1). -Úbeda Sansano M. Oportunidades perdidas de vacunación. Revista Pediatría de Atención Primaria. Vol. VII, Suplemento 4, 2005. ACTIVIDAD PRÁCTICA: Usted trabaja en un Centro de salud barrial y como parte de sus tareas visita la casa de una Familia, la misma está compuesta por: Juan, 43 años, enfermero (papá), Rosa, 35 años, ama de casa (mamá), Julián, 70 años jubilado (papá de Rosa), Marcelo 15 años (hijo), Julieta 12 años (hija), Marina 7 años (hija) y Belén 3 meses (hija). Debe revisar los carnés de vacunación de toda la familia a) Si estuvieran todos los carnés completos y las vacunas colocadas según indican las normas, ¿Que vacunas debería tener cada uno colocadas, y cuando debieron haber sido colocadas? Para los adultos considere las vacunas que pudieran haber recibido los últimos 20 años, sin considerar su infancia. Juan: Rosa: Julián: Marcelo: Julieta: Marina: Belén: b) Si encontrara el carné de Julieta incompleto, ¿qué vacunas le indicaría? c) Si esta visita la estuviera realizando durante el mes de mayo y considerando que hay un niño menor de un año en la casa ¿A cuales vacunas y a que integrantes de la familia prestaría especial atención? d) ¿Qué haría si falta el carné de vacunas de Marina? e) Usted detecta que a Belén le faltan las vacunas correspondientes a los 2 meses, Rosa dice que no fue a vacunarla porque está con mocos. 1. ¿Qué haría? 2. Si decidiera vacunarla ¿Que vacunas le pondría? ¿Cómo se las pondría? (cronograma). ¿En qué lugar (sitio anatómico) se las colocaría? 104 Manual de Medicina Preventiva y Social II UNIDAD 7. PREVENCIÓN DE PATOLOGÍAS ENDÉMICAS, EMERGENTES REEMERGENTES. Autora: Prof. Asist Med. Nora Glastein Objetivos de la Unidad ▫ Analizar la distribución y frecuencia de las patologías regionales endémicas en Argentina y conocer cómo se elaboran y aplican programas para la prevención y el control de las enfermedades endémicas, emergentes y reemergentes. Contenidos de la Unidad Concepto y definiciones. Distribución y frecuencia de las patologías regionales endémicas en Argentina. Patologías emergentes. Concepto e Importancia. Factores favorecedores de la emergencia y reemergencia de enfermedades. Enfermedades emergentes en la actualidad. Reemergencia de enfermedades controladas o en franco descenso. Programas para la prevención y el control de las enfermedades Endémicas y Emergentes. Vigilancia epidemiológica 105 Y Manual de Medicina Preventiva y Social II Conceptos y definiciones de Endemia, Epidemia, Pandemia, Enfermedades emergentes y reemergentes. Endemia Endemia procede del griego y significa "que afecta a un país". Epidemiológicamente podemos definir la palabra endemia como una enfermedad que se produce en una población concreta con carácter permanente, sin necesidad de que se introduzcan nuevos agentes etiológicos (causantes) de la enfermedad en esa población. Puede producirse constantemente o sólo en épocas concretas (como el invierno). Es decir, una endemia se refiere a la presencia de casos habituales de una enfermedad en una población concreta. Para que una enfermedad sea considerada endémica (así como epidémica y pandémica) intervienen, además de parámetros y ecuaciones matemáticas, otros conceptos médicos y epidemiológicos como puede ser la prevalencia (proporción de individuos de una población que presentan la enfermedad en un momento determinado), la incidencia (el número de casos nuevos de una enfermedad en un período de tiempo), la virulencia y el modo de reproducción de la infección (en caso de que la enfermedad sea infecciosa), si existen sujetos inmunes y su proporción, etc. Es un poco más complicado, no mucho, pero explicarlo sale fuera de la intención de este artículo: evitar la confusión entre los términos endemia, epidemia y pandemia. En caso de querer ampliar la información, se puede revisar la bibliografía recomendada al final del artículo. Epidemia Se habla de epidemia cuando una enfermedad (cualquier enfermedad, no sólo infecciosa) afecta a un grupo humano determinado con mayor frecuencia de la esperable en un período de tiempo. Hace referencia a un incremento de los casos de la enfermedad frente a su nivel de endemia. El origen de una epidemia suele ser una fuente común o propagada. Las epidemias se pueden dividir en tres clasificaciones distintas: Epidemia propiamente dicha: cuando el incremento de la enfermedad afecta a una región determinada y en un período de tiempo concreto. Brote epidémico: se refiere con esta expresión a una epidemia muy limitada en el espacio y en el tiempo. Por ejemplo un contagio de meningitis entre niños en una ciudad se podría considerar como un brote epidémico. Agregación témporo-espacial de casos o cluster: se nombra así a una serie de casos de una enfermedad o patología, poco numerosos (pero en mayor número que la incidencia habitual en esa población para esa enfermedad) y con una relación epidemiológica entre los casos que no está implícita excepto si consideramos un espacio y (o) un tiempo concreto. Pandemia Una pandemia es, simplemente, una epidemia global, o que afecta a un número enorme de personas o a un área muy extensa (todo un continente o incluso a todo el planeta). También se puede denominar pandemia cuando ataca a todos los individuos de una región determinada, aunque esta sea pequeña. En los últimos años en el mundo se ha producido la emergencia o reemergencia de muchos eventos de interés epidemiológicos de salud pública, dentro de los que se encuentra el descubrimiento de nuevas enfermedades, sus agentes etiológicos y su fisiopatogenia, así como otras enfermedades que tuvieron determinados niveles de control y ahora se muestran con incidencias cada vez más altas convirtiéndose 106 Manual de Medicina Preventiva y Social II en problemas sanitarios de primera magnitud, tanto en los países en vías de desarrollo como en los desarrollados. Aún en este siglo, las enfermedades infecciosas persisten como una de las principales causas de morbimortalidad en muchas áreas del planeta. A pesar de los progresos tecnológicos logrados por el hombre, esas patologías están aumentando tanto en los países industrializados como en los en desarrollo, pero con más intensidad en los últimos. 1 Además en muchos países coexisten con enfermedades no infecciosas como diabetes, accidentes, trastornos mentales, etc. Las enfermedades emergentes y reemergentes constituyen un problema de salud pública a nivel mundial. Una enfermedad emergente es aquella que aparece en una población por primera vez o que, habiendo existido previamente presenta un rápido incremento de su incidencia o de su distribución geográfica (OMS). Son enfermedades con incidencia en aumento en las últimas dos décadas. Su etiología es diversa: priónica, viral, bacteriana, micótica o parasitaria y no transmisibles como accidente; en diferentes poblaciones de riesgo, con diferentes vías de transmisión, historia natural y eco-epidemiología Entre los ejemplos más recientes podemos citar los siguientes: síndrome de inmunodeficiencia adquirida (VIH/SIDA), Rotavirus, enfermedad de Lyme, síndrome pulmonar por Hantavirus (SPHV), Ehrlichiosis humana, síndrome hemolítico urémico D+ producido por la Escherichia coli enterohemorrágica (ECEH) 0157 H7 (infección producida por alimentos contaminados y mal cocidos), el Vibrio cholerae 0139, el síndrome de Creutzfeld-Jacob modificado, fiebre del Valle de Rift y otras. Las enfermedades reemergentes son aquellas que eran conocidas y que representaron un problema de salud pública en el pasado, las cuales han crecido o incluso reaparecido en los últimos años. Ejemplo de estas enfermedades son: tuberculosis pulmonar, cólera, difteria, fiebre amarilla, sarampión, leishmaniasis visceral: (Yersinia pestis peste), leptospirosis o enfermedad de Weil, dengue: la encefalitis por el virus Nilo Occidental y otras. Salud Pública ha dedicado especial atención a la amenaza para los procesos de salud-enfermedad que representan tanto las enfermedades emergentes como las reemergentes. Enfermedades Endémicas Enfermedad de Chagas: El Chagas es una de las principales enfermedades endémicas de nuestro país. Es causada por un parásito llamado Trypanosoma cruzi, que puede vivir en la sangre y tejidos de personas y animales y en el tubo digestivo de insectos como la vinchuca o chinche. Como este insecto se alimenta de la sangre de personas y animales, al picar transmite la enfermedad. 1 Dres. Mercedes Weissenbacher , Roberto Salvatella, María Hortal: El desafío de las enfermedades emergentes y reemergentes 107 Manual de Medicina Preventiva y Social II La vinchuca puede encontrarse en las casas, gallineros, corrales y depósitos. Durante el día se esconden en los agujeros de las paredes, techo, debajo de los colchones o entre las cosas amontonadas o colgadas en la pared. De noche salen a alimentarse. Este insecto transmite el Chagas porque mientras pica -para alimentarse- defeca y cuando la persona se rasca arrastra los parásitos de la materia fecal hacia el lugar de la picadura introduciendo los parásitos en su cuerpo. El Chagas se encuentra en aquellas zonas del país donde hay vinchucas aunque los movimientos migratorios han generado un aumento de infectados en lugares donde no se encuentra el insecto. En Argentina se calcula que un millón y medio de personas tienen Chagas, o sea un 4% de la población del país. Es una de las endemias más expandidas de América Latina. Las estimaciones de la Organización Mundial de la Salud señalan que en todo el mundo, pero principalmente en América Latina, unos 10 millones de personas se encuentran enfermas. Formas de transmisión Si bien la forma más frecuente de contagio es por la picadura de la vinchuca, también puede contraerse por vía congénita, esto es madre a hijo durante el embarazo, por vía transfusional, a través de la transfusión de sangre donada por una persona con Chagas, o a través de un trasplante de órgano. Estas dos últimas vías de transmisión son muy poco frecuentes en nuestro país. Formas de presentación Esta enfermedad, si bien puede o no presentar síntomas, con el paso de los años afecta al corazón y en menor medida a los sistemas digestivo y nervioso provocando distintos grados de invalidez e inclusive la muerte si no es tratada a tiempo con la medicación adecuada. Al principio pueden aparecer síntomas o presentarse muy atenuados. Los primeros en aparecer son la fiebre prolongada, diarrea, dolor de cabeza, cansancio, irritabilidad, vómitos, falta de apetito y malestar en general. Si la picadura fue cerca del ojo y la persona se lo refriega puede aparecer el síntoma del “ojo en compota”. Al cabo de 20 o 30 años 2 ó 3 de cada 10 personas ven afectado su corazón y sus sistemas digestivo y nervioso, llevando esto a la muerte Los niños, adolescentes, jóvenes y personas de cualquier edad infectadas recientemente tienen muchas posibilidades de curarse si reciben el tratamiento adecuado a tiempo. La forma de detectar el Chagas es a través de un análisis de sangre. Para las embarazadas es fundamental realizárselo porque aquellos bebés que hayan contraído Chagas durante el embarazo o parto, pueden curarse si son diagnosticados y tratados a tiempo Prevención del Chagas Mantener lo más ordenada posible la casa y sus alrededores. Ventilar las camas y los catres. Limpiar detrás de los muebles y objetos colgados en las paredes. Mover y revisar las cosas amontonadas lo más frecuentemente posible. Evitar que los animales duerman dentro de la casa. 108 Manual de Medicina Preventiva y Social II Construir los corrales con alambre o palo a pique, o cambiar la enramada al menos una vez al año Poner los gallineros o corrales lo más lejos de la vivienda. Realizar la fumigación de las viviendas. En caso de presentar síntomas concurrir rápidamente al centro de salud más cercano. Llevar al médico al niño que presente fiebre por más de una semana, hinchazón en un ojo, fiebre o resfrío. Enfermedades emergentes La aparición o incremento de enfermedades emergentes y reemergentes están influenciadas por circunstancias como: - los movimientos humanos, sociales, objetos y animales. Las modificaciones demográficas han producido profundos cambios en los estilos de vida (sexuales, alimenticios, de trabajo, de vivienda, etcétera), - Las mascotas, los animales de compañía, por el contacto que se produce entre el dueño y el animal, son otro factor de riesgo, que favorece a las enfermedades zoonóticas. Últimamente a aumentado el número de mascotas exóticas, favoreciendo la transmisión de organismos no autóctonos. - actividades recreativas que exponen a enfermedades emergentes o reemergentes, - también se registra cambios en la estructura económica de los países, el uso de la tierra, produciéndose grandes desforestaciones e invadiendo reductos de otras especies, produciendo cambios climáticos. - El aumento de la industrialización también ha contribuido a la rotura de muchos nichos ecológicos. - Políticas de salud pública que marcen un debilitamiento de las actividades de salud pública, especialmente la vigilancia que dificulta el diagnóstico rápido de situaciones de saludenfermedad. - Deterioro de las condiciones de los laboratorios encargados de identificar rápidamente los problemas de salud-enfermedad - El uso y abuso de los antibióticos han producido la aparición de cepas resistentes como el bacilo de la tuberculosis, y de nuevas enfermedades hospitalarias En 1992 el Instituto de Medicina de los Estados Unidos definió como enfermedades emergentes las siguientes enfermedades: Por virus: Infección por VIH/SIDA. Fiebre hemorrágica de ébola. Hepatitis C, Delta, E, GB. Influenza A (H5N1) virus. Neumonía por morbillivirus. Síndrome pulmonar por hantavirus. Enfermedad diarreica aguda por Rotavi-rus. Fiebres hemorrágicas por arenavirus (fiebre hemorrágica argentina, venezolana, boliviana). Eritema infeccioso. Por bacterias: Ehrlichiosis. 109 Manual de Medicina Preventiva y Social II Enfermedad diarreica aguda por Campilobacter yeyuni y Escherichia coli 0157 H7. Legionelosis. Gastritis por Helicobacter pylori. Síndrome de shock tóxico por estafilococo áureo. Por protozoos: Cryptosporidiasis. Por espiroquetas: Enfermedad de Lyne. Enfermedades reemergentes Se definió las siguientes: Por virus: Dengue. Enfermedad rábica. Fiebre amarilla. Por bacterias: Cólera. Difteria. Fascitis necrotizante. Leptospirosis. Peste. Tuberculosis. Por parásitos: Paludismo. En Sudamérica las enfermedades Emergentes y Reemergentes presentes se exponen en el cuadro 1. Cuadro 1. Principales las enfermedades Emergentes y Reemergentes presentes países de En Sudamérica Enfermedades Emergentes y Re emergentes ENFERMEDAD AGENTE TIPO Fiebre hemorrágica argentina Arenavirus RE Hanta Virus Hanta Virus E Dengue Flavivirus RE Fiebre Amarilla Flavivirus RE Fiebre de Ébola Filovirus E Enfermedad del Nilo Flavivirus E Síndrome Urémico Hemolítico Escherichia coli 0157:H7 E SIDA HIV E 110 Manual de Medicina Preventiva y Social II Enfermedades Emergentes y Re emergentes ENFERMEDAD AGENTE TIPO Ulceras gástricas Helicobacter pylori E Enfermedad de Lyme Borrelia burgdorf E Legionelosis Legionella pneumophila E Cólera Vibrio cholerae cepa0139 E Cólera Vibrio cholerae RE Malaria Plasmodium sp RE Tuberculosis Mycobacterium tuberculosis RE Tos ferina Bordetella pertusis RE Difteria Corynebacterium diphteriae RE Cryptosporidiasis Criptosporidium parvum RE Rabia Rhabdovirus RE Leptospirosis Lestospira sp RE Peste Bubónica Yersinia pestis RE Principales patologías emergentes y reemergentes de interés para Salud Pública en Argentina Dengue y Dengue Hemorrágico La incidencia mundial del dengue ha aumentado de forma espectacular en los últimos decenios. Aproximadamente un 40% de la población mundial corre el riesgo de contraer la enfermedad. El dengue aparece en las regiones de clima tropical y subtropical de todo el mundo, principalmente en zonas urbanas y semiurbanas. El dengue hemorrágico es una causa importante de enfermedad grave y muerte en los niños de algunos países asiáticos. La única manera de prevenir la transmisión del virus del dengue es la lucha contra los mosquitos que transmiten la enfermedad. El dengue es una infección transmitida por mosquitos que en los últimos decenios se ha convertido en un importante problema de salud pública internacional. El dengue aparece en las regiones tropicales y subtropicales de todo el mundo, principalmente en zonas urbanas y semiurbanas. El dengue hemorrágico (DH) es una complicación potencialmente mortal que se identificó por vez primera en los años cincuenta durante epidemias de dengue registradas en Filipinas y Tailandia. Hoy el DH afecta a la mayoría de los países asiáticos y se ha convertido en una importante causa de hospitalización y muerte en los niños de la región. El dengue es causado por cuatro virus diferentes, pero estrechamente relacionados. Después de recuperarse de la infección por uno de ellos, el paciente adquiere inmunidad vitalicia contra ese virus, pero sólo una protección parcial y transitoria contra posteriores infecciones por los otros tres virus. Hay pruebas convincentes de que la infección secuencial aumenta el riesgo de contraer DH. La incidencia del dengue ha aumentado extraordinariamente en todo el mundo en los últimos decenios. Unos 2,5 mil millones de personas (dos quintos de la población mundial) corren el riesgo de 111 Manual de Medicina Preventiva y Social II contraer la enfermedad. La OMS calcula que cada año puede haber 50 millones de casos de dengue en todo el mundo. La enfermedad es endémica en más de 100 países de África, las Américas, el Mediterráneo Oriental, Asia Sudoriental y el Pacífico Occidental. Las dos últimas son las regiones más afectadas. Antes de 1970 sólo nueve países habían sufrido epidemias de DH, cifra que en 1995 se había multiplicado por más de cuatro. A medida que la enfermedad se propaga a nuevas zonas, no sólo aumenta el número de casos, sino que se están produciendo brotes explosivos. Durante las epidemias de dengue, las tasas de infección de las personas que no han estado expuestas anteriormente al virus suelen ser del 40% a 50%, pero pueden llegar al 80% a 90%. Se calcula que cada año se producen unas 500 000 hospitalizaciones por DH, y una gran proporción de esos pacientes son niños. Aproximadamente un 2,5% de los afectados mueren. Sin tratamiento adecuado, las tasas de letalidad del DH pueden superar el 20%. La ampliación del acceso a atención médica prestada por profesionales con conocimientos sobre el DH (médicos y enfermeros que conocen sus síntomas y saben cómo tratar sus efectos) puede reducir la tasa de mortalidad a menos del 1%. Fiebre Amarilla La fiebre amarilla es una enfermedad vírica aguda, hemorrágica, transmitida por mosquitos infectados. El término "amarilla" alude a la ictericia que presentan algunos pacientes. La mortalidad de los casos graves no tratados puede llegar al 50%. Se calcula que cada año se producen en el mundo 200 000 casos de fiebre amarilla que causan unas 30 000 muertes. El virus es endémico en las zonas tropicales de África y América Latina, con una población de más de 900 millones de habitantes. El número de casos de fiebre amarilla ha aumentado en los dos últimos decenios debido a la disminución de la inmunidad de la población, la deforestación, la urbanización, los movimientos de población y el cambio climático. No hay tratamiento curativo para la fiebre amarilla. El tratamiento es sintomático y consiste en paliar los síntomas y mantener el bienestar del paciente. La vacunación es la medida preventiva más importante. La vacuna ofrece una inmunidad efectiva en el plazo de un semana en el 95% de las personas vacunadas. Fiebre Hemorrágica Argentina (FHA) La FHA es una enfermedad aguda grave causada por el Arenavirus Junín, el reservorio natural es el roedor silvestre Calomys musculinus, conocido como ratón maicero. Se pueden registrar casos de FHA durante todos los meses del año, pero los brotes estacionales ocurren durante el otoño e invierno, con un pico en el mes de mayo. En este período es cuando se registran las máximas densidades anuales de roedores, coincidiendo con un período de intensa actividad laboral en el campo. El tratamiento permite una curación total, si al paciente enfermo se le transfunde el plasma de pacientes que padecieron la enfermedad y se curaron. 112 Manual de Medicina Preventiva y Social II La prevención de esta enfermedad se basa en medidas de control a nivel individual y comunitario: A nivel individual - Notificación del caso a las autoridades sanitarias. - Tratamiento específico temprano del caso. - Control de roedores en ámbitos domésticos y peridomésticos. A nivel comunitario - Educar a la población sobre: modo de transmisión, métodos de control, consulta y tratamiento temprano. - El control de los roedores reservorios del virus no es practicable en el medio silvestre, debe promoverse la protección de los predadores naturales. - Aplicar medidas preventivas en zonas rurales y urbanas de las áreas endémicas. - La vigilancia de los roedores que son reservorio es fundamental para identificar las áreas geográficas de riesgo de infección y en el control de la enfermedad mediante la vacunación, permitiendo determinar la extensión del área endémica. - Vacunación con vacuna Candid 1 (restringida a población de más alto riesgo). Hantavirus Los reservorios naturales de los hantavirus son diversos roedores de los géneros Oligoryzomys, Akodon, Calomys y Holochilus, que mantienen el ciclo natural y se transmiten al hombre por medio de aerosoles o pequeñas heridas de la piel y mucosas. La vigilancia es fundamental para identificar las zonas de riesgo y los reservorios, así como para orientar las medidas de control. En Argentina se han identificado tres regiones endémicas: Norte (Salta, Jujuy), Centro (Buenos Aires, Santa Fe y Entre Ríos), y Sur (Neuquén, Río Negro y Chubut). Se observa una estacionalidad con aumento de casos entre los meses de abril y junio para las regiones del Sur y Centro, y entre octubre y diciembre en el Norte. Las diferencias en la dinámica de la enfermedad entre las regiones, se deben a los diversos comportamientos de las poblaciones de roedores involucrados en cada endemia. En este caso también a prevención de esta enfermedad se basa en medidas de control a nivel individual y comunitario: A nivel individual - Notificar a la autoridad de salud. - Investigación de contacto y fuente de infección. En lo posible detectar la presencia de roedores en la vivienda, peridomicilio y/o lugares de trabajo, procediendo al control. - Tratamiento del caso. A nivel comunitario - Observación de los contactos (convivientes) del caso. - Educar al público para evitar exposición a roedores y su presencia en hogares. - Vigilar la presencia de roedores en áreas de posible exposición. - El control de roedores no es posible en el medio silvestre, sin embargo debe aplicarse en pueblos y ciudades. Vigilancia epidemiológica En Argentina, se dispone de un subsistema nacional organizado de vigilancia de las enfermedades que permite seguir las enfermedades transmisibles y reconocer la aparición de nuevas enfermedades. Este 113 Manual de Medicina Preventiva y Social II sistema ha permitido el perfeccionamiento de los programas de prevención y control, convirtiéndose en un pilar fundamental que garantiza una eficiente y rápida vigilancia que detecta y señala riesgos y brinda información a todos los que deben conocerla para la toma oportuna y adecuada de decisiones. Como parte de la vigilancia de estas enfermedades se deben tener en cuenta las siguientes recomendaciones: Vigilancia epidemiológica de viajeros que pudieran haber estado en contacto con agentes. Vigilancia epidemiológica universal de todas las personas, con cuadro clínico sospechoso de padecer una enfermedad no habitual o desconocida. Vigilancia clínico epidemiológica de síndromes. Tener siempre presente ante síndromes febriles asociados a manifestaciones hemorrágicas, daño renal, pulmonar, neurológico, hepático y lesiones dermatológicas, entre otros, la vigilancia del dengue, fiebre amarilla o infecciones por Arenavirus. Estricta vigilancia de cuadros diarreicos, que causen deshidratación o la muerte, o brote de enfermedades diarreicas agudas como parte de la vigilancia del cólera y otras enterobacterias. Cumplimiento de toma de gota gruesa palúdica para la vigilancia de malaria y de sueros para dengue y otras arbovirosis y otros procesos de etiología viral que se sospeche. Exigir el monitoreo y control de residuales líquidos, sólidos, vectores, alimentos y agua para el consumo humano. Acciones de Prevención • Informar a la autoridad correspondiente de toda aquella patología que está dentro de la ley de notificación obligatoria. • Cumplir con los esquemas de vacunación recomendados para niños y adultos. • Lavado de manos antes de manipular alimentos, antes de comer y después de ir al baño. • Conservación adecuada de alimentos. Lavado exhaustivo de frutas y verduras con agua segura. • Lavado de utensilios en contacto con carne o pollo crudos. • Uso racional de antibióticos. Promover la adherencia al tratamiento. • Promover las relaciones sexuales protegidas. • Usar mangas y pantalones largos, y repelente de insectos en áreas donde se encuentren mosquitos y/o garrapatas. • Evitar el contacto con animales salvajes y/o domésticos desconocidos. • Al emprender un viaje, consultar con especialistas en medicina del viajero. Asegurar la Aplicación de vacunas recomendadas, ingerir alimentos bien cocinados y agua segura. • Cumplimentar Reglamento Sanitario Internacional. BIBLIOGRAFIA CONSULTADA - Ángeles López Céspedes, Rocío Cañas Ruiz, Francisco Olmo Arévalo Enfermedades emergentes y reemergentes. Prevención epidemiológica. OPS, 2012. - Carmen Luisa Suárez Larreinaga y Denis Berdasquera Corcho. Enfermedades emergentes y reemergentes: factores causales y vigilancia. Rev Cubana Med Gen Integr 2000; 16(6):593-7. 114 Manual de Medicina Preventiva y Social II Unidad 8. Calidad en los Servicios de Salud Autora Prof. Asist. Mgter. Cristina Osan Objetivos de la unidad: ▫ Analizar las implicancias prácticas del concepto de calidad en servicios de salud. ▫ Identificar los indicadores de calidad y valorar su relevancia para la gestión de servicios de salud. ▫ Valorar la atención centrada en el paciente como criterio fundamental de calidad en la prestación de servicios de salud. Contenidos de la Unidad: Calidad de Atención Médica. Concepto. Herramientas. Programa Nacional de Garantía de Calidad. Auditoria Médica. Su importancia en el Control de Gestión. Gestión orientada a la eficiencia, productividad, y efectividad asistencial. Importancia de los indicadores. Indicadores de calidad. Evaluaciones externas y acreditación. Atención centrada en el paciente. 115 Manual de Medicina Preventiva y Social II EVOLUCIÓN DEL CONCEPTO DE CALIDAD En 1945 coincidiendo con la reconstrucción de Japón, los Estados Unidos introducen los métodos y conceptos de calidad para la industria japonesa, quienes adoptan esta filosofía, y la aplican no sólo al control final que imponían los EEUU, sino a todo el proceso de formación, aplicación y desarrollo de los productos. Es Kaoro Ishikawa el que involucra a toda la empresa en la calidad. A partir de 1957 se comprobó que a pesar de haber superado los controles, determinados productos fallaban al poco tiempo de entrar en servicio. Esta verificación permitió comprender que el concepto de calidad utilizado por los teóricos, no siempre coincidía con el de los consumidores permitiendo deducir que el diseño del producto tenía gran incidencia sobre la calidad. Alrededor de los 70 en el mundo se comenzó a brindar mayor atención a todo el proceso de fabricación y no solamente al producto final. En los 80 se planteó la posibilidad de controlar la calidad en sus orígenes, es decir en el diseño, antes de que llegara a manos del consumidor. En los 90 comienza la preocupación por la calidad en las relaciones humanas con el modelo Fundibeq (Fundación Ibero Americana) para la gestión de la calidad, cuyos valores claves son: el liderazgo y estilo de gestión, desarrollo de cliente interno (operarios, empleados) y externo (comprador). El diccionario de la Real Academia española define a la calidad como la propiedad o conjunto de propiedades inherentes a una cosa que permite apreciarle como igual, mejor o peor de las restantes de su misma especie. Las normas ISO 9000 (Organización Internacional de Normatización) la define como el conjunto de propiedades y características de un producto o servicio que le confieren la aptitud de satisfacer las necesidades que se conocen o presuponen. Ishikawa dice que trabajar en calidad consiste en diseñar, producir y servir un bien o servicio que sea útil, lo más económico posible y siempre satisfactorio para el usuario. Esto nos habla de una calidad técnica y una calidad percibida. Juran dice que calidad es la idoneidad, aptitud o adecuación al uso. Hasta mediados de los 80 siempre el concepto de calidad estuvo aplicado a la industria y recién en esa década el Prof. Avedis Donabedian introduce el concepto de Calidad en la Atención Médica, sin embargo pasaron más de 15 años antes de que estos criterios se afianzaran en el cuerpo médico y en la población en general. Actualidad de la Calidad Hoy los estudiantes de medicina tienen la oportunidad de formarse durante la carrera incorporando los conceptos de Calidad en la Atención Médica, y decimos “los conceptos” ya que, como en todos los aspectos de la vida, no hay una sola mirada para definir esa Calidad. Lo primero que hay que tener en cuenta es que los profesionales del equipo de salud brindan servicios y por eso es necesario conocer cual es su definición. SERVICIO: Acto o hecho aislado, o secuencia de actos que se brindan en un tiempo y lugar definido, por personas que utilizan materiales o no, que cumplen procesos, procedimientos o comportamientos estandarizados y que tiene un valor económico. El servicio requiere imprescindiblemente de dos actores: el que lo brinda y el que lo recibe. 116 Manual de Medicina Preventiva y Social II CARACTERISTICAS DE LOS SERVICIOS 1. PROPIEDAD: Los usuario o clientes sólo hacen uso o disponen de los servicios. No hay transferencia de la titularidad. Esto significa que en realidad el dueño del servicio es quien lo brinda, es decir cualquier integrante del equipo de salud. La población recibe ese servicio, aún cuando esté pagando por él, pero no se lo puede llevar como propietario. 2. CONTACTO DIRECTO: El contacto físico y directo entre el prestador y el usuario del servicio es muy elevado. En consecuencia el servicio debe personalizarse. Por eso es imprescindible tener incorporado los conceptos de calidad para brindarlos en el mismo momento en que se mantiene dicho contacto. Si ese momento se pierde, es lo que en epidemiología se denominan “oportunidades perdidas”. 3. INTANGIBILIDAD: Los servicios son productos intangibles, no tienen existencia más que en la medida en que son producidos y consumidos. No existe la posibilidad de inspeccionar el servicio antes de adquirirlo. Los criterios de inspección permiten corregir los defectos antes que el producto llegue al cliente. En salud la inspección es garantizar la correcta formación del recurso humano y luego la capacitación continúa. 4. CADUCIDAD: Como consecuencia de 1 y 3 los servicios son perecederos. Pueden repetirse pero no recobrarse, no pueden almacenarse. Ningún servicio de salud tiene almacenadas “consultas” ó “apendicectomías” Todas éstas prestaciones se brindan en el momento en que el cliente las solicita. 5. DIMENSION TEMPORAL: Los servicios ocurren en el tiempo. La duración del servicio incluye no sólo el tiempo de su producción, sino también los tiempos asociados: de acceso, de espera, retrasos, etc. 6. SE PRESTAN A DEMANDA: Puede ser espontánea o programada, pero requieren un estándar de disponibilidad del cien por cien. 7. PARTICIPACION DEL CLIENTE: La producción y el consumo son inseparables, y ello se pone de manifiesto en: Especificación del servicio: el cliente brinda la información necesaria para el diagnóstico y el tratamiento. Coproducción: Sin el cliente no existe el servicio. Control de calidad: En nuestro sistema de salud, en general está reducida a los reclamos que pueda efectuar la población. Comercialización del servicio: La transmisión oral contribuye a la comercialización del servicio. La suma de todos estos aspectos hacen a la problemática de cualquier Sistema de Salud. El ajuste de la oferta que debe brindar el Sistema, a la demanda que efectúa la población constituye uno de los problemas de gestión más difícil de resolver, sobre todo porque la demanda es irregular en el tiempo. El servicio de salud se utiliza de distinta manera en las distintas horas del día, en los días de la semana y a lo largo de los meses del año. 117 Manual de Medicina Preventiva y Social II Definiciones de Calidad de Atención Médica Clase de atención que se espera que pueda proporcionar al paciente el máximo y mas completo bienestar, después de haber tomado en cuenta el balance de las ganancias y las perdidas esperadas que acompañan el proceso de atención en todas sus partes (Dr. Donabedian 1984). Grado en que la asistencia esta disponible, es aceptable, extensa y documentada. Grado en que una terapia adecuada se basa sobre un diagnóstico preciso y no sintomático (Dr. Esselstyn). Asegurar que cada paciente reciba el conjunto de servicios diagnósticos y terapéuticos mas adecuados, para conseguir una atención sanitaria optima, teniendo en cuenta todos los factores y conocimientos del paciente y del servicio médico, para lograr el mejor resultado con el mínimo de riesgo de efectos iatrogénicos y la máxima satisfacción del paciente con el proceso ( O.M.S. 1985) La mejoría en el nivel de salud, que es atribuible a la atención médica (Dr. Donabedian 1983). El grado de utilización de los medios mas adecuados con el propósito de conseguir los mayores progresos para la salud (Dr. Donabedian l990). Método científico que detecta los problemas mediante diagnósticos correctos e instaura la terapia apropiada con el objeto de satisfacer las necesidades del paciente. Además la asistencia debe estar siempre disponible, ser eficiente y documentarse adecuadamente con el objeto de la asistencia preventiva, que es garantizar un crecimiento y desarrollo físico, intelectual y emocional optimo (Joint Committe For Q.A. Of Children). La calidad de la atención se mide en términos de resultados obtenidos, atendiendo a la diferencia entre lo alcanzable y lo alcanzado (Frenk y Peña). Herramientas Ya en el año 1933 los médicos Lee y Jones escribieron que los fundamentos de la buena atención medica es la resultante de la combinación de los elementos que se mencionan a continuación. El análisis de cada uno de ellos nos permite reunir los criterios de Calidad, Epidemiología y Administración. Fundamentos científicos de la práctica Actividades de Prevención Cooperación entre usuarios y prestadores de servicios Estrecha y continua relación médico- paciente Coordinación de los servicios médicos entre sí Coordinación entre los servicios de salud y los servicios de asistencia social Accesibilidad de los servicios para toda la población 118 Manual de Medicina Preventiva y Social II Otro elemento que se incorporó con el paso de los años fue la Auditoría Médica. Auditoría Médica La definición clásica de auditoría médica dice que es la EVALUACION DE LA CALIDAD DE LA ATENCION MEDICA. La tarea de evaluación es inherente al conocimiento humano y a la aplicación del método científico. Sin embargo los intelectuales y los profesionales médicos en particular siempre han considerado que la evaluación de su desempeño sólo podía ser realizado por ellos mismos. Además casi siempre se han limitado a evaluar su desempeño técnico, y por contraste los pacientes-clientes son extremadamente sensibles al evaluar el trato que reciben. Podría decirse que la auditoría médica surge a comienzos del siglo XX en EEUU al publicarse el Informe Flexner que es una crítica descarnada sobre la "pésima atención" que se brindaba en el campo de la salud en ese país. Como consecuencia del mismo en 1917 se crean las”Normas mínimas de acreditación hospitalaria”: 1.- Establece el concepto de staff médico 2.- Determina cuales deben ser los conocimientos y conductas de los médicos 3.- Obliga a llevar registros estadísticos y de historia clínica 4.- Crea el concepto de educación continua, instaurando la obligación de realizar una vez por mes reuniones para revisar historias clínicas. Estas normas continúan en vigencia hasta mediados este siglo. Sin embargo “el término de Auditoría Médica fue propuesto por el cirujano Thomas Ponton a finales de la década de 1920, la denominó así: “análisis de las historias clínicas de los pacientes”2. En nuestro país los primeros intentos de evaluación de la calidad de la atención médica surgen en 1957 desde la AMA3 con el subcomité de acreditación de residencias hospitalarias. En 1962 se publican las primeras Condiciones de Eficiencia en el área materno infantil, así como las primeras Normas de Pediatría lanzadas por la S.A.P.4 . A partir de 1971 con la promulgación de la Ley 18610 de Obras Sociales, se crea otra rama de la auditoría que es la correspondiente al desarrollo de Normas de control de calidad en la Seguridad Social, que deben ser cumplidas por los establecimientos contratados por el sistema de Obras Sociales. Así se creó la Comisión Ley 18912 que dio origen al primer Nomenclador Nacional que estipulaba distinto arancelamiento según los recursos físicos de las instituciones que cumplieran o no con los "requisitos mínimos" Posteriormente la Resolución 570 del Ministerio de Salud amplió los requisitos referentes a: Planta Física Horas de enfermería Capacitación mínima exigida Archivo central de historias clínicas En el año 1977 se aprueba el Nomenclador Nacional que todavía está en vigencia y en el cual se establecen normas estructurales, funcionales y de recursos humanos, por ejemplo: - Características de UTI adultos y pediátrica - Especificaciones de aparatología en radiología, ecografía, etc. -Requisitos que deben reunir determinados especialistas: Radiólogos, Terapistas, 2 3 4 Gutiérrez, Ricardo: Auditoría Médica ¿Qué es eso? Revista Abril 2005 Asociación Medica Argentina. Sociedad Argentina de Pediatría. 119 Manual de Medicina Preventiva y Social II Bioquímicos, etc. Los datos precedentes ponen de manifiesto que el conocimiento de la necesidad de evaluar la calidad de la asistencia médica que se brinda, está presente desde hace muchos años. Ha sido la Auditoría Médica la rama de la Medicina que se dedicó a este análisis, así como el de las situaciones del sistema de salud que se fueron sucediendo con el devenir del tiempo. La puesta en marcha del sistema de la Seguridad Social fue creando un modelo de atención muy particular, ya que el subsistema de Obras Sociales pasó a ser un elemento determinante de las políticas sanitarias que se fijaban desde los organismos centrales. Según el Prof. Donabedian considerado el padre de la Auditoría Médica, la misma es un subsistema que tiene los tres elementos fundamentales de todo sistema: - Estructura - Proceso - Resultado Se incorpora a la estructura: la capacidad instalada edilicia y tecnológica, los recursos humanos y su formación, así como las necesidades de la comunidad. En el proceso deben considerarse las normas de atención médica, la revisión de casos, el análisis estadístico, etc. De esta manera se compara el proceso de atención médica con las normas preestablecidas con el objeto de mejorar la calidad. En el resultado corresponde evaluar el nivel de salud obtenido por la población de acuerdo al adecuado uso de los recursos disponibles. Pero en nuestro país se puso todo el peso de la actividad de la auditoría en la seguridad social, en el análisis de los procesos y controles que apuntaban a controlar el gasto. A su vez la utilización del citado Nomenclador Nacional determinó un modelo de contratación por "acto médico" que en su momento privilegió la incorporación masiva de tecnología, dando origen de esta manera a una plétora de equipamiento que incrementó notablemente el gasto en salud. Con el transcurrir del tiempo y las dificultades económicas con las que se enfrentó el país fue necesario cambiar la metodología de contratación, y así surgen los contratos por cápita, en el cual se transfiere el riesgo económico directamente al prestador. A partir del cambio de sistema de contratación se fue reafirmando la necesidad de reforzar los controles sobre la calidad del servicio que se brinda a los pacientes. Se privilegia a partir de ese cambio de actitud, los controles de calidad apuntando a establecer el grado de salud obtenido por la población, así como los niveles de satisfacción individual. EVALUACION DE LA GESTION DE CALIDAD La reforma del Sector Salud y la definición de nuevos roles para los equipos de salud, provoca la demanda sobre el mejoramiento de la calidad de la gestión en las organizaciones. Uno de los procedimientos en los que se hace mayor énfasis es la evaluación de la misma. La evaluación es una estrategia que permite garantizar el objetivo último del sistema de salud que es aumentar la eficacia, la eficiencia, y la equidad. En la República Argentina se trabaja desde hace más de 2O años sobre la evaluación de la calidad de la atención médica a través de la auditoría médica, pero se ha concluido que antes que un cuerpo de elite especializado en medir la calidad, es necesario que la formación de los profesionales en salud esté 120 Manual de Medicina Preventiva y Social II orientada a establecer principios de calidad en el accionar diario de los mismos, lo que significa que se deben modificar los planes de estudio universitarios. La exposición de los variados métodos que se utilizan para evaluar la calidad de la atención, sirve simultáneamente para tratar de mejorar la misma. Acompañamos al Profesor Donabedian cuando dice que: para poder evaluar la calidad de la atención médica, es necesario desde un principio especificar: a) los objetivos de la atención médica: Promoción de la salud, Protección específica, Recuperación de la salud y Rehabilitación, b) los medios más deseables para lograrla; alguno de los cuales no dependen directamente del sector salud como: Condiciones ambientales, Educación, Trabajo, Vivienda, Herencia, etc. Los medios que sí dependen del sistema de salud, podemos clasificarlos a su vez en: - Relativos al paciente y su familia: ejem. cumplimiento del tratamiento - Relativos al prestador: a) Decisiones técnicas. ejem: elección de métodos diagnósticos b) Habilidades técnicas, ejem: correcta técnica quirúrgica c) Habilidades interpersonales, ejem: relación médico/paciente. - Relativos a la organización : a)Recursos Técnicos b) Capacidad instalada c) Circuitos organizacionales - Relación costo/calidad - Valoración de la atención: a) desde el punto de vista del paciente b) desde el punto de vista de los profesionales INDICADORES La reforma del Sector Salud y la definición de nuevos roles para los niveles centrales a medida que progresa la descentralización, provoca la demanda sobre el mejoramiento de la calidad de la gestión en las organizaciones. Uno de los procedimientos que concita mayor atención es la evaluación de la misma. La evaluación es una estrategia que permite garantizar el objetivo último de un establecimiento de salud que es aumentar la eficacia, la eficiencia, y la equidad del sistema. La utilización adecuada de criterios, indicadores y estándares acompañados de otros procedimientos y herramientas pertinentes, constituye un instrumento poderoso para sustentar la gestión, mejorar la misma y desarrollar las instituciones. También la efectiva participación de los usuarios en el proceso de evaluación fortalece el desarrollo organizacional. La base de todo mejoramiento de calidad radica en comparar objetivamente aquello que se debe hacer con lo que realmente se ha hecho. La utilización de indicadores permite instaurar un sistema para recopilar datos objetivos y significativos, desde la estructura, los procesos y los resultados, su análisis e interpretación y las maneras de incorporarlos dentro de un programa de mejoramiento de la calidad. S.A.C.A.S (www.calidadensalud.org.ar ) Tener establecido previamente cuáles son los criterios de medición que se utilizarán, permite eliminar la subjetividad, haciendo objetivas las bases de la evaluación. Los criterios de medición se aplican en cualquier situación, a cualquier organización tanto de producción de bienes como de servicios. En el área de la salud desde hace muchos años se efectúan diagnósticos de situación de salud, aún cuando no siempre se han realizado estableciendo en forma previa los correspondientes indicadores. Debe quedar claro que el diseño de indicadores sirve para las autoridades encargadas de llevar adelante la organización, para la evaluación de desempeño de todos los niveles operativos y para la evaluación que la población en general pueda realizar de los servicios de atención que se brindan. 121 Manual de Medicina Preventiva y Social II REQUISITOS DE LOS INDICADORES DE CALIDAD CONCRETOS: debe definir claramente el enunciado a fin de evitar errores al recoger los datos OBJETIVOS: deben evitarse las interpretaciones subjetivas CLINICAMENTE VALIDOS: según el estado de conocimientos actuales del tema RELEVANTES: que monitoricen aspectos importantes de la atención EFICIENTES: que eviten duplicidad de esfuerzos e información, o recoger datos complicados y laboriosos CLASIFICACION DE INDICADORES CLÍNICOS 1.- SEGÚN LA GRAVEDAD DEL SUCESO INDICADOR CENTINELA: sucesos de revisión individual. INDICADOR DE DESVÍO: sucesos que requieren revisión detallada, sólo si un porcentaje de casos sobrepasa el umbral definido. 2.- SEGÚN EL TIPO DE SUCESO INDICADOR DEL PROCESO: basado en los sucesos relacionados estrechamente con los resultados obtenidos en los pacientes. INDICADOR DE RESULTADOS: mide el éxito alcanzado en el paciente. 3.- SEGÚN LOS RESULTADOS DEL SUCESO INDICADOR POSITIVO: mide los resultados de un suceso deseable (ejem. hipertensos controlados). INDICADOR NEGATIVO: mide la ocurrencia de sucesos no deseables (ejem. muertos en área de urgencias). TABLA DE INDICADORES DE CALIDAD PROPUESTOS (Programa Picam- Itaes) *Razón de Prácticas de laboratorio por consulta *Razón de Ecografías ambulatorias cada mil consultas *Porcentaje de consultas de guardia o de urgencia/ total de consultas del establecimiento. *Promedio días de estada de los egresos. *Porcentaje de cesáreas/ total de partos *Tasa de mortalidad neonatal ajustada por peso *Índice de mortalidad real / mortalidad esperada en UTI adultos. (Según Scores de Apache, u otro similar) *Porcentaje de pacientes con profilaxis antibiótica prolongada postoperatoria. *Porcentaje de egresos sin epicrisis en la Historia Clínica a las 72 hs. *Porcentaje de turnos quirúrgicos suspendidos o postergados por más de 24 hs. *Porcentaje de reingresos no programados por la misma patología dentro de las 72 hs de alta. *Tasa de accidentes de trabajo del personal. 122 Manual de Medicina Preventiva y Social II *Porcentaje de altas voluntarias / total de altas. Evaluación Externa y Acreditación Técnicas de evaluación de calidad Profesionales Por el Estado Matriculación Certificado de Especialidad Por los Financiadores Categorización Por los pares Recertificación Profesional Establecimientos Habilitación Categorización Categorización Evaluación Peer Review Acreditación El Estado cumple frente de la población con la garantía de que las personas físicas (profesionales) o jurídicas (clínicas, sanatorios, etc) están en condiciones de brindar los servicios que ofrecen. Los financiadores realizan la evaluación externa a fin de garantizar a su población beneficiarios que quienes figuran en sus cartillas de prestadores reúnen las condiciones para garantizar una adecuada atención a la salud. La evaluación realizada por los pares es la única que garantiza la calidad de atención médica. En este caso siempre la evaluación debe ser externa a fin de que el proceso de comparación contra los estándares diseñados arroje resultados libres de toda subjetividad. La evaluación interna es la que realizan las instituciones a través de diferentes Comités: Historias Clínicas, Auditoría Médica, Infecciones Hospitalarias, etc. a fin de conocer cómo se está llevando a cabo la gestión de la atención médica y poder corregir los desvíos que se puedan detectar. Atención centrada en el paciente Cuando se prioriza la evaluación de la calidad, hay que recordar tal como se ha visto en las definiciones de calidad que la misma es una propiedad que puede o no estar presente. Si está presente puede serlo en distintos grados o medidas. Asimismo existe una calidad real y una aparente. La calidad real del servicio médico sólo puede ser evaluada por los pares – o sea los iguales – lo que significa que corresponde a otros miembros del equipo de salud de igual nivel de conocimiento, poder llevar a cabo esta evaluación. Cuando los que evalúan son los pacientes, en general evalúan la calidad aparente o sea lo que receptan o perciben del servicio de salud y acá entran en juego una serie de variables externas que analizamos a continuación: Accesibilidad: entendiendo por tal, aspectos como la demora en los turnos, las dificultades para acceder a los especialistas, las trabas administrativas que ponen los sistemas actuales para brindar atención, la espera en sala cuando ya se tiene el turno, etc. Amabilidad en el trato: tanto del personal administrativo como de todos los profesionales del equipo de salud. Comodidades en la sala de espera: limpieza, aire acondicionado, baños para público. Nivel de compromiso del profesional: incluyendo dentro de esto la realización o no de examen físico, toma de TA, explicaciones claras a los pacientes sobre su diagnóstico y tratamiento. 123 Manual de Medicina Preventiva y Social II Lo expuesto pone de manifiesto la importancia de la relación médico- paciente, extendiendo esta relación a toda la familia. 124 Manual de Medicina Preventiva y Social II Bibliografía Consultada LIBROS ARANGUREN, E; REZZONICO, R; Auditoría Médica, Centro Editor de la Fundación Favaloro, Tomos I – II y III, Buenos Aires 2002. DEVER, A.G.E.: Epidemiología y Administración de servicios de salud. OPS. Panamá, 1991. DONABEDIAN, A.: Garantía y Monitoría de la Calidad de Atención Médica, Instituto Nacional de Salud Pública, México, 1990. DONABEDIAN, A.: La calidad de la atención médica. México, La Prensa médica Mexicana, 1991 Madrid, 1994. MC MAHON, E. y col. “Guía para la gestión de la atención primaria de la salud” OPS. Washington 1997. MCMAHON, ROSEMARY y otros “Guía para la gestión de la atención primaria de la salud” OPS. 1997 MERA, J.A.: Política de salud en la argentina. Buenos Aires, Ed. Hachette, 1988. OSAN, M.C.; Sistema de gerenciamiento del IPAM, Tesis de Magíster, UNC, 2004. VARO, J.: Gestión estratégica de la calidad de los servicios sanitarios. Ediciones Díaz de Santos SA. REVISTAS ITAES, Revista Trimestral del Instituto Técnico para la Acreditación de Establecimientos de salud PAGINA WEB INTERNET www.anmat.gov.ar - Administración Nacional de Alimentos, Medicamentos y Tecnología Médica www.ape.gov.ar - Administración de Programas Especiales www.biblioteca.secyt.gov.ar - Biblioteca de la Secretaría de Ciencia, Tecnología e Innovación Productiva www.sssalud.gov.ar - Superintendencia de Servicios de Salud www.msal.gov.ar - Ministerio de Salud de la Nación 125