Descargar PDF
Anuncio

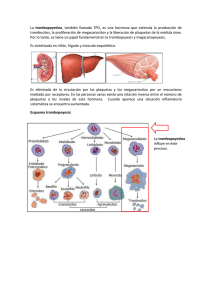
Documento descargado de http://www.elsevier.es el 20/11/2016. Copia para uso personal, se prohíbe la transmisión de este documento por cualquier medio o formato. CASO CLÍNICO Tratamiento farmacológico preoperatorio de dos pacientes trombopénicos para intervención neuroquirúrgica J. Benatar-Haserfaty1, R. Muñoz de la Vega2 Servicio de Anestesiología Reanimación y Terapéutica del Dolor. Hospital Universitario Ramón y Cajal. Madrid. Pharmacologic treatment for 2 thrombocytopenic patients prior to neurosurgery Abstract Preoperative prophylaxis of hemorrhage for patients with thrombocytopenia or a platelet disorder is controversial. Platelet count correlates to a certain degree with risk of hemorrhage, and risk factors for hemorrhage should be assessed and treated before deciding on perioperative treatments. Thirteen percent of cirrhotic patients have a platelet count between 50 000 and 75 000/µL and thrombocytopenia is multifactorial in origin. Idiopathic thrombocytopenic purpura is an acquired disease; since it may be either primary or secondary to other conditions, treatment may vary considerably. No clinical method has been established for predicting risk of perioperative bleeding in patients with thrombocytopenia. We describe 2 thrombocytopenic patients scheduled for intracranial surgery who were treated with thrombopoietic growth factors; in both cases, platelet counts increased sufficiently for this type of surgery. Controlled clinical trials are needed to ascertain the safety and prophylactic utility of platelet transfusion and thrombopoietin analogs in certain situations of refractory thrombocytopenia. Keywords: Thrombocytopenia. Autoimmune thrombotic thrombocytopenic purpura. Chronic hepatitis B. Thrombopoietin. Neurosurgery. Resumen El tratamiento y la profilaxis de la hemorragia del paciente con trombopenia o con alteraciones de la función plaquetaria son controvertidos. El recuento plaquetario se correlaciona parcialmente con el riesgo hemorrágico. Existen factores de riesgo hemorrágico que deben ser evaluados y tratados antes de decidir el tratamiento perioperatorio. El 13% de los pacientes cirróticos tienen un recuento de plaquertas entre 50.000-75.000/µL, siendo la trombopenia de origen multifactorial. La púrpura trombopénica idiopática, PTI, es una enfermedad adquirida bien de forma primaria o secundaria a otras enfermedades, siendo la evolución y el tratamiento de ambas formas bastante diferente. No hay métodos clínicos que predigan el riesgo de hemorragia perioperatoria en pacientes con trombopenia. Se presentan dos casos de pacientes con trombopenia programados para cirugía intracraneal, tratados con factores de crecimiento de la trombopoyesis. En ambos casos se consiguió un recuento plaquetar acorde al tipo de intervención. Se necesitan ensayos clínicos controlados que determinen la seguridad, la utilidad profiláctica de la transfusión de plaquetas y de los análogos de la trombopoyetina en algunas situaciones refractarias de trombopenia. Palabras clave: Trombopenia. Púrpura trombótica autoinmune. Hepatitis viral crónica B. Trombopoyetina. Neurocirugía. INTRODUCCIÓN Los avances en medicina transfusional y los nuevos fármacos han mejorado el tratamiento del paciente con trombopenia o con alteraciones de la función plaquetaria en el curso de una cirugía mayor1. La trombopenia es sólo un signo de laboratorio, los signos clínicos típicos incluyen petequias, hemorragias digestivas y genitourinarias espontáneas o postquirúrgicas. En ausencia de disfunción plaquetaria, el umbral de transfusión de plaquetas se considera, por consenso, con un recuento plaquetario menor de 50.000/µL tanto antes de cualquier intervención quirúrgica como de una prueba diagnóstica o terapéutica invasiva2. Sin embargo, en neurocirugía y en la cirugía vítreo-retiniana, se necesita un recuento superior a 100.000 plaq/µL3. Existen enfermedades sistémicas en las F.E.A. 2Médico Residente. 1 que las plaquetas no resuelven o incluso empeoran el problema. La trombopenia es un hecho frecuentemente asociado a enfermedades como la PTI y las hepatopatías crónicas. En la actualidad se emplean los factores estimulantes del receptor de la trombopoyetina (TPO) y anticuerpos monoclonales para los casos refractarios a la terapia convencional4. CASOS CLÍNICOS Caso 1 Paciente varón de 26 años ingresado por disminución del nivel de conciencia por tumor de la glándula pineal, que había sido programado para craneotomía y extirpación. De la anamnesis destacaba una hepatopatía crónica B con hipertensión portal, hepatoAceptado para su publicación en mayo de 2011. Correspondencia: J. Benatar-Haserfaty. C/ La Bañeza, 39. 28035 Madrid. E-mail: [email protected] 318 Rev Esp Anestesiol Reanim. 2011;58:318-321 Documento descargado de http://www.elsevier.es el 20/11/2016. Copia para uso personal, se prohíbe la transmisión de este documento por cualquier medio o formato. Tratamiento farmacológico preoperatorio de dos pacientes trombopénicos para intervención neuroquirúrgica ma, plaquetopenia (recuento 56.000 plaq/microL) y antecedentes de paludismo. Consultados los servicios de gastroenterología, hematología y anestesiología se decidió programar al paciente para la resección quirúrgica previa transfusión de dos bolsas de plaquetas. Un análisis postransfusional dio un valor de 65.000/µL, cancelándose la cirugía. Se reevaluó la situación y se indicó por parte de hematología utilizar de forma compasiva eltrombopag 75 mg/día, previo consentimiento informado del paciente. Dicho tratamiento duró 14 días, durante los cuales el paciente permaneció con el drenaje ventricular externo colocado al ingreso. Al final del tratamiento el recuento ascendió a 385.000/µL. Cuarenta y ocho horas después el paciente comenzó con dolor abdominal inespecífico. Mediante angioTAC abdominal se confirmó una trombosis parcialmente oclusiva de la vena porta derecha iniciándose la heparinización del paciente (30.000 U.I/24 hs. i.v.), cancelándose nuevamente la intervención. Una semana después y habiendo remitido el cuadro doloroso, se realizó una nueva angiografía abdominal que confirmó la permeabilidad parcial de la vena porta derecha. Se suspendió la perfusión i.v. de heparina 8 horas antes de la cirugía, siendo el INR preoperatorio de 1,0 y el recuento plaquetar preoperatorio de 365.000/µL. La intervención transcurrió sin incidencias, no hubo complicaciones en el postoperatorio. Caso 2 Paciente mujer de 68 años con hemiparesia derecha por un meningioma parasagital izquierdo programada para craneotomía y extirpación. En la anamnesis destacaba una esplenectomía por una PTI hacía 15 años y sin control hematológico desde entonces. En la consulta de preanestesia se detectó un recuento plaquetar de 39.000/µL. Además la paciente refirió la aparición de hematomas cutáneos ante mínimos traumatismos. Una vez pospuesta la intervención fue valorada por el servicio de hematología. El recuento descendió progresivamente hasta 3.600/µL, por lo que se inició tratamiento con Inmunoglobulina G 1 g/Kg/i.v. 3 dosis y dexametasona 40 mg/iv/día durante 20 días. El recuento ascendió hasta 35.000/µL por lo que se decidió iniciar tratamiento con rituximab 375 mg/m2 sc, tratamiento que después de 4 dosis no consiguió aumentar el recuento de plaquetas. Se inició una nueva línea terapéutica con romiplostim 1 µgr/Kg/sc semanal que consiguió elevar el RP a 400.000. La paciente fue intervenida presentando en el postoperatorio una monoplejía del miembro inferior que fue recuperándose con los días. DISCUSIÓN No hay métodos clínicos que predigan el riesgo de hemorragia perioperatoria en pacientes con trombopenia1, tampoco se sabe si existe mayor riesgo asociado a un tipo de intervención2, ni cuál es el tratamiento más eficaz en estas situaciones. El umbral transfusional de plaquetas tampoco se ha definido claramente y estará determinado por la existencia de unos factores de riesgo hemorrágico como son: a) la existencia de un síndrome hemorrágico espontáneo o un sangrado ocasionado por una lesión menor, b) antecedentes hemorrágicos o transfusionales durante procedimientos invasivos o cirugía menor, c) anomalías asociadas en la hemostasia (sobre todo en casos de coagulación intravascular diseminada), d) los cambios en la función plaquetaria inducidos por fármacos o enfermedades hematológicas o renales, e) la hipotermia, la anemia o la Rev Esp Anestesiol Reanim. 2011;58:318-321 Tabla 1 Factores determinantes de la trombopenia en la hepatopatía crónica Hiperesplenismo Secuestro plaquetario. Destrucción aumentada. Trastorno inmunitario Inmunoglobulinas asociadas a las plaquetas. Trombopenia autoinmune (anticuerpos antiplaquetarios). Producción disminuida Niveles bajos de trombopoyetina. Supresión de la médula ósea por virus. Supresión de la médula ósea por toxinas. Tratamiento con Interferón Inhibición de la maduración de los megacariocitos. Tomada de Afdhal N et al.8 con permiso del autor. esplenomegalia, f) la sepsis, los estados de shock, g) los estados hipertensivos2. Estos factores de riesgo deben corregirse antes de la intervención y de forma no específica se recomiendan, por consenso, el uso de métodos hemostáticos como la elección de técnicas quirúrgicas que aseguren el menor sangrado, el mantenimiento de la normotermia, limitar la hemodilución5, la detección primaria del síndrome hemorrágico, la adecuada hemostasia quirúrgica y restringir los tratamientos que interfieran con la hemostasia (anticoagulantes y antiagregantes plaquetarios) a lo estrictamente indicado6. El recuento plaquetar debe ser efectuado manualmente por el hematólogo para descartar esquistocitos, como en la PTI o en el síndrome hemolítico urémico; además debe descartarse que no exista un recuento bajo por aglutinación plaquetaria con EDTA2. La transfusión terapéutica de plaquetas se puede realizar cuando hay una alteración cuantitativa y/o cualitativa de las plaquetas y el paciente presente una hemorragia importante atribuible al defecto plaquetario. Se define hemorragia importante a cualquier hemorragia que curse con un descenso ⱖ 3 g/dL de hemoglobina y si se produce en una cavidad cerrada como ocurre en la cirugía intraocular, intracraneal, intraarticular, retroperitoneal o aquellas hemorragias que requieran una intervención angiográfica7. Además, hay situaciones en las que la hemorragia puede suponer riesgo vital como en neurocirugía, cirugía de mucosas (urogenital, oral) anestesia intra o extradural y las biopsias de órgano sólido. En ambos casos clínicos, el principal objetivo fue el conseguir un recuento > 100.000plaq/µL antes de la cirugía intracraneal. En los pacientes con hepatopatía crónica y cirrosis como en el primer caso, la trombopenia moderada (50.000-75.000/mL) ocurre en el 13% de los casos y es multifactorial (Tabla 1)8. En este caso, la administración de plaquetas antes de la intervención fue inútil, ya que el recuento no aumentó. El tratamiento compasivo consiste en la utilización en pacientes aislados y al margen de un ensayo clínico, de productos en fase de investigación clínica o también la utilización de especialidades farmacéuticas para indicaciones o condiciones de uso distintas de las autorizadas, cuando el médico, bajo su exclusiva responsabilidad, considera indispensable su utilización (Art. 23, Real Decreto 561/1993, punto 1). Se usó de forma compasiva, y que sepamos por primera vez en un paciente con hepatopatía crónica tipo B, eltrombopag fármaco no peptídico del grupo de las bioarilhi319 Documento descargado de http://www.elsevier.es el 20/11/2016. Copia para uso personal, se prohíbe la transmisión de este documento por cualquier medio o formato. J. Benatar-Haserfaty et al Figura 1. Ruta de activación de la trombopoyetina (TPO) tras unirse a su receptor megacariocítico, que produce la activación de la tirosin kinasa Janus (JAK) y la posterior fosforilación de la tirosina de varias dianas como las proteínas transductoras y activadoras de la transcripción (STAT), y de proteínas que regulan negativamente la producción de megacariocitos como la proteína ligada al factor de crecimiento (GRB2), y la familia de siete supresores de la señal de la citokina (SOS) y las proteínas derivadas del gen SHC (SHC). Activación del receptor de la TPO en sitios diferentes por romiplostim y eltrombopag. Ilustración por J. Caro Villar. drazonas. Es un agonista no competitivo del receptor de la TPO aprobado para el tratamiento de la PTI crónica (Figura 1). Se absorbe por vía oral en más del 52% obteniendo el pico de respuesta a las dos semanas del inicio del tratamiento. En el segundo caso, la TP es de origen autoinmune y adquirida en la edad adulta, considerándose PTI refractaria cuando la trombopenia persiste a pesar del tratamiento con IgG y corticoides y posteriormente la esplenectomía9. Sólo debe transfundirse plaquetas en aquellas situaciones de urgencia vital debido a que la mayoría de las plaquetas serán destruidas por los autoanticuerpos circulantes9. La edad superior a los 60 años se considera un factor de riesgo para el sangrado en la PTI9. El rituximab es un anticuerpo monoclonal dirigido contra los linfocitos B portadores del antígeno CD20, empleado en enfermedades autoinmunes y en algunos tipos de linfomas no Hodkin. En el caso de la PTI refractarias al tratamiento con corticosteroides, ciclofosfamida u otros inmunosupresores (incluida la esplenectomía) se usa el rituximab. La tasa de respuesta parcial al tratamiento varía entre el 52 al 86% y completa del 20-57%. Actualmente se utiliza este fármaco en dosis de 375 mg/m2/semana por vía subcutánea, lo que evita el síndrome de liberación de citokinas, durante 4 semanas10. El romiplostim (Figura 1) es un agonista peptídico y competitivo, con una afinidad 15 veces menor por el receptor de la trom320 bopoyetina y que se asocia a un aumento del número de plaquetas de forma perdurable11 a partir del 5º día del inicio del tratamiento. Ninguno de los dos fármacos agonistas del receptor de la TPO se considera útil para curar la trombopenia. Como efectos secundarios de ambos agonistas destacan la aparición de trombosis y fibrosis de la médula ósea11 al año del inicio del tratamiento siendo frecuentes las recaídas de la TP al suspender el tratamiento. En el caso 1 la hipertensión portal, el bajo flujo esplácnico asociado a la hepatopatía, el estado de hipercoagulabilidad, y el incremento del número de plaquetas fueron los principales determinantes de la trombosis completa de la vena porta (Figura 2) asociada al uso de eltrombopag12. Otros efectos adversos más comunes son la cefalea, las infecciones de la vía aérea superior, la diarrea y el malestar general. Uno de los objetivos esenciales de toda valoración preoperatoria es la adecuada selección del tratamiento médico para optimizar el estado del paciente. El control del recuento y de los factores de riesgo hemorrágicos serán determinantes para disminuir la morbimortalidad asociada a la hemorragia intracraneal en el perioperatorio del paciente con trombopenia en neurocirugía. Laglera et al.13 introdujeron recientemente un programa educacional para optimizar las indicaciones transfusionales en nuestro país. Si bien, la transfusión de plaquetas es el Rev Esp Anestesiol Reanim. 2011;58:318-321 Documento descargado de http://www.elsevier.es el 20/11/2016. Copia para uso personal, se prohíbe la transmisión de este documento por cualquier medio o formato. Tratamiento farmacológico preoperatorio de dos pacientes trombopénicos para intervención neuroquirúrgica Figura 2. Angiografía digital mediante tomografía axial computarizada donde se evidencia la recanalización parcial del árbol portal, después del tratamiento con heparina en el caso 1. Flecha que señala la recanalización parcial de la vena porta y la presencia de un trombo intramural. estándar terapéutico para aumentar el recuento antes de un procedimiento invasivo12, no existen recomendaciones científicamente validadas por la Sociedad Española de Anestesiología y Reanimación para el tratamiento perioperatorio del paciente con trastornos de la función plaquetaria y/o trombopénicos. BIBLIOGRAFÍA 1. Kam PC. Anaesthetic management of a patient with thrombocytopenia. Curr Opin Anaesthesiol. 2008;21:369-74. Rev Esp Anestesiol Reanim. 2011;58:318-321 2. Samama CM, Djoudi R, Lecompte TH, Nathan-Denizot N, Schved JF, and the AFFSAPS expert group. Perioperative platelet transfusion: recommendations of the Agence Française de Sécurité Sanitaire des Produits de Santé (AFSSaPS) 2003. Can J Anaesth. 2005;52:30-7. 3. Hay A, Olsen KR, Nicholson DH. Bleeding complications in thrombocytopenic patients undergoing ophthalmic surgery. Am J Ophtalmol. 1990;109:482-3. 4. Ghanima W, Bussel JB. Thrombopoietic agents in immune thrombocytopenia. Seminars in Hematology. 2010;47:258-65. 5. Ouaknine-Orlando B, Samama CM, Riou B, Bonnin P, Guillosson JJ, Beaumont JL, et al. Role of the hematocrit in a rabbit model of arterial thrombosis and bleeding. Anesthesiology. 1999;90:1454-61. 6. Samama CM, Bastien O, Forestier F, Denninger MH, Isetta C, Juliard JM, et al. Antiplatelet agents in the perioperative period: expert recommendations of the French Society of Anesthesiology and Intensive Care (SFAR) 2001 – summary statement. Can J Anesth. 2002;49(Suppl):S26-35. 7. Tosetto A, Balduini CL, Cattaneo M, De Candia E, Mariani G, Molinari AC, et al. Management of bleeding and of invasive procedures in patients with platelet disorders and/or thrombocytopenia: Guidelines of the Italian Society for Haemostasis and Thrombosis (SISET). Thromb Res. 2009;124:13-8. 8. Afdhal N, McHutchison J, Brown R, Jacobson I, Manns M, Poordad F, et al. Thrombocytopenia associated with chronic liver disease. J. Hepatol. 2008;48:1000-7. 9. Rodeghiero F, Stasi R, Gernsheimer T, Michel M, Provan D, Arnold DM, et al. Standardization of terminology, definitions and outcome criteria in immune thrombocytopenic purpura of adults and children: report from an international working group. Blood. 2009;113:238693. 10. Gómez-Almaguer D. Anticuerpos monoclonales en el tratamiento de enfermedades autoinmunes. Rev Hematol. 2010;11(Supl):S62-65. 11. Cersosimo RJ. Romiplostim in chronic immune thrombocytopenic purpura. Clin Ther. 2009;31:1887-907. 12. Tillman HL, McHutchison JG. Use of thrombopoietic agents for the thrombocytopenia of liver disease. Semin Hematol. 2010;47:266-73. 13. Laglera S, Rasal S, García-Erce JA, Sánchez-Matienzo D, Pardillos C, Sánchez-Tirado JA. Actualización de la práctica transfusional entre los anestesiólogos y su impacto quirúrgico. Rev Esp Anestesiol Reanim. 2003;50:498-503. 321