Pénfigo crónico familiar benigno (enfermedad de Hailey
Anuncio

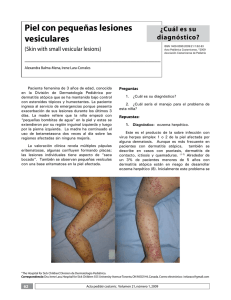
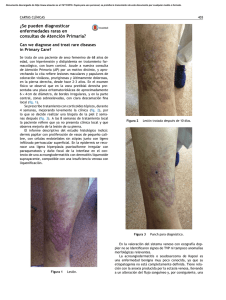
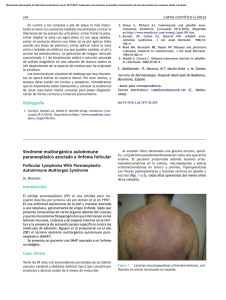
Viajando por el mundo de la Genética 157 Pénfigo crónico familiar benigno (enfermedad de Hailey-Hailey) Comunicación de 4 casos y revisión de la literatura Mercedes Fandiño1, Hugo Moreno2, Margarita Jaled3, Mauro Coringrato4 y Esteban Maronna5 RESUMEN El pénfigo crónico familiar benigno o enfermedad de Hailey-Hailey es un trastorno ampollar raro producido por mutaciones en el gen ATP2C1. Su patogenia es poco clara. Clínicamente se caracteriza por la presencia de placas eritematosas, erosionadas y maceradas en áreas de pliegues e histológicamente por una acantólisis suprabasal. Su evolución es crónica, con exacerbaciones y remisiones. Carece de un tratamiento totalmente efectivo aunque se han propuesto numerosas modalidades terapéuticas. Se presentan 4 casos (2 de ellos familiares) en seguimiento y tratamiento desde el año 2002 hasta la actualidad en nuestro hospital y se realiza una revisión de la literatura. Palabras clave: pénfigo crónico familiar benigno, enfermedad de Hailey- Hailey, gen ATP2C1 ABSTRACT Familial benign chronic pemphigus (Hailey-Hailey disease). Report of 4 cases and review of the literature Familial benign chronic pemphigus or Hailey-Hailey disease is a rare blistering disorder caused by mutations in the ATP2C1 gene. Pathogenesis is not clear enough. Clinically it is characterized by the presence of erythematous, erosive and macerated plaques in skin folds and histologically by suprabasal acantholysis. Evolution is chronic, with exacerbations and remissions. There is not a fully effective treatment although many therapeutic modalities have been proposed. We present 4 cases (2 of them relatives) under follow-up and treatment since 2002 until present at our hospital and we review the literature. Key words: benign familial chronic pemphigus, Hailey-Hailey disease, ATP2C1 gene ► INTRODUCCIÓN El pénfigo crónico familiar benigno es una genodermatosis poco frecuente, producido por mutaciones en el gen ATP2C1 que codifica una ATPasa transportadora de Ca2+, localizada en el aparato de Golgi. Esta proteína se encarga de mantener, junto a otros mecanismos, la homeostasis de Ca2+ en el interior celular, clave en la regulación de la dife- renciación epidérmica y en el procesamiento de proteínas desmosómicas que intervienen en la adhesión celular1-4. Se han identificado factores implicados en la iniciación o reagudización de las lesiones cutáneas tales como fricción, luz ultravioleta, sudor, calor, agentes infecciosos y ciertas dermatosis. Los queratinocitos sujetos a estos traumatismos pierden sus conexiones intercelulares y se produce la acantólisis1,5. Las manifestaciones clínicas suelen aparecer Médica dermatóloga Médico dermatólogo 3 Jefa de la Sección Lepra 4 Médico de planta 5 Dermatopatólogo Unidad de Dermatología, Hospital Dr. Francisco J. Muñiz, Ciudad Autónoma de Buenos Aires, Argentina. 1 2 Recibido: 3-4-2013. Aceptado para publicación: 7-10-2013. Arch. Argent. Dermatol. 2013 (en prensa) 158 Viajando por el mundo de la Genética ► Pénfigo crónico familiar benigno (enfermedad de Hailey-Hailey) a partir de los 30 o 40 años de edad2. Se caracteriza por brotes recurrentes de vesículas y ampollas fláccidas sobre una base eritematosa que tienden a romperse fácilmente por el roce o la infección secundaria, dejando placas erosionadas y fisuradas a nivel de los pliegues cutáneos6-8. Su evolución es crónica con períodos de exacerbación y remisión6,9. El proceso es benigno, pero la cronicidad de las lesiones y la sintomatología acompañante, no sólo generan gran incomodidad sino que van restringiendo las actividades físicas del paciente, impactando negativamente en su calidad de vida3,10. La histología muestra separación suprabasal, acantólisis y edema intercelular11. El aspecto clínico y la localización de las lesiones suscitan diagnósticos diferenciales con otras patologías, retrasándose el diagnóstico y el tratamiento5,6,12. Carece hasta la fecha de una terapéutica totalmente efectiva3. ► CASOS CLÍNICOS Se presentan cuatro casos (2 de ellos familiares) en seguimiento y tratamiento desde el año 2002 hasta la actualidad en nuestro hospital. Las características clínicas, histopatológicas, terapéuticas y evolutivas se expresan en el Cuadro I. ► COMENTARIOS El pénfigo crónico familiar benigno, o enfermedad de Hailey-Hailey, fue descripto por primera vez en 1939 por los hermanos Howard y Hugh Hailey1,7,13,14. Se trata de una genodermatosis poco frecuente, de herencia autosómica dominante, penetrancia incompleta y expresividad variable4,6. Sólo el 70% de los pacientes tiene historia familiar clara de la enfermedad2,6,8,11. Particularmente los cuatro casos que se presentan tienen familiares directos comprometidos con la misma dermatosis. Los primeros signos clínicos pueden aparecer a partir de los 11 años de edad, pero la mayoría de los pacientes presenta lesiones en la tercera o cuarta década de la vida2,11. La edad de comienzo en nuestros pacientes fue mayor a los 35 años. No se observa predilección por sexos ni raza3. Su incidencia se estima en 1:50.000 habitantes4. El mismo es debido a mutaciones en el gen ATP2C1 que está localizado en el cromosoma 3q21-24 y su transcripción es inducida por el aumento de Ca2+ extracelular. Posiblemente el envejecimiento y factores hormonales también alteren su expresión4. Este gen codifica una proteína, conocida como hSPCA1 (human secretory pathway Ca 2+ ATPase), que actúa como una ATPasa Ca2+/Mn2+, la cual está localizada en la membrana del aparato de Golgi y se expresa en forma abundante en los queratinocitos4,15. Junto a las bombas de Ca2+ de la membrana plasmática, el retículo sarco-endoplásmico y la mitocondria, regula el transporte de este ión entre los distintos compartimientos, manteniendo la homeostasis del mismo en el interior celular. El retículo endoplásmico y el aparato de Golgi transfieren iones de Ca2+ desde el citoplasma hacia su interior, a diferencia de lo observado con la bomba presente en la membrana plasmática, que lo hace desde el citoplasma hacia el exterior de la célula. En la epidermis, el aparato de Golgi es considerado el depósito cálcico intracelular más importante3. En la piel sana existe un gradiente de Ca2+ extracelular clave en la diferenciación de los queratinocitos, con bajos niveles en la capa basal y altos en la granulosa. En condiciones normales, este gradiente se disipa rápidamente ante alteraciones en la permeabilidad de la barrera cutánea, producidas por diferentes estímulos y se restablece en un período de entre 6 y 24 hs4. Las concentraciones de Ca2+ citosólicas juegan un rol importante en la regulación de la diferenciación epidérmica. A su vez, durante el proceso de reparación que sigue a una injuria, se produce una sobrecarga de Ca2+ fuera de la célula que refuerza las conexiones intercelulares, principalmente en la capa espinosa y a nivel suprabasal. Alteraciones en las concentraciones cálcicas intracelulares afectarían el procesamiento de proteínas desmosómicas que intervienen en la adhesión celular3,4,16. Es decir, que estos disbalances serían responsables de la fragilidad cutánea presente en esta entidad. En la enfermedad de Hailey-Hailey está alterada la regulación en la expresión del gen ATP2C1, hay una disminución en la hSPCA1 (en la piel comprometida y en menor medida en la piel sana), con lo cual disminuye el secuestro de Ca2+ intra-Golgi resultando en altos niveles citoplasmáticos, y no existe tal gradiente epidérmico. La capa granulosa suele ser la más afectada, ya que es donde se encuentra la mayor concentración de hSPCA1 y de Ca2+ de la epidermis4. Esta alteración en la adhesión intraepidérmica permanece en forma subclínica y se manifiesta ante traumas mínimos como la fricción con su propia vestimenta, la luz ultravioleta, el sudor o el calor. Estos factores podrían inducir acantólisis en individuos susceptibles17. Los agentes infecciosos también están implicados en la exacerbación de las lesiones cutáneas, ya que es frecuente el crecimiento bacteriano, fúngico o incluso viral, especialmente el virus del herpes simple1. Algunos pacientes suelen referir empeoramiento ante situaciones de stress o el período premenstrual11,17 . Un fenómeno tipo Köebner es observado cuando coexiste con otras dermatosis como psoriasis, eccema de contacto, dermatitis atópica, dermatitis por estasis o úlceras en las piernas17. Si bien el defecto estructural subyacente se encuentra presente en la totalidad de la piel, la enfermedad se manifiesta predominantemente en pliegues como los del cuello, ingles, axilas, submamarios, fosas antecubitales y poplíteas, regiones perianal y genital5,18,19. Se caracteriza por placas eritematosas que se extienden periféricamente con un borde de avance circinado, que contiene vesículas, pústulas y escamocostras, siendo el centro erosivo y exudativo debido al destechamiento de ampollas fláccidas que se rompen con facilidad. En dichas áreas pueden adquirir un aspecto macerado, con erosiones y fisuras1,6. En ocasiones, las mismas se hipertrofian y toman un aspecto vegetante11,20. Curan sin dejar cicatrices aunque puede existir hiperpigmentación residual3,18,19. A veces se observan formas anulares o serpiginosas11. El signo de Nikolsky Mercedes Fandiño y colaboradores Cuadro I. Casos clínicos Caso I II III IV Sexo/Edad F/61 M/76 F/56 F/44 Antecedentes de la enfermedad actual PCFB diagnosticado en el año 2000. PCFB de 30 años de evolución. Diagnóstico de PCFB en 1998. PCFB diagnosticado en 2007. Antecedentes heredofamiliares 2 hermanos y 1 prima con la misma dermatosis. Hermano de la paciente del caso I. Padre y abuelo con la misma dermatosis. Padre y 2 hermanas con la misma dermatosis. Enfermedad actual Exacerbación y sobreinfección de lesiones cutáneas. Empeoramiento de la dermatosis en los meses de verano. Sobreinfección de lesiones cutáneas. Consulta en verano por empeoramiento de la dermatosis. Clínica Placas eritematosas maceradas, erosiones y descamación en axilas, pliegues submamarios, inguinales, vulva, región perineal y cara interna de muslos. En dorso: placas de aspectoeritematoescamoso. (Figs.1 y 2) Placas eritematosas,erosionadas y exudativas en axilas y pliegues inguinales. (Fig. 3) Placas eritematosas maceradas, fisuras y escamocostras en pliegues submamarios e inguinales. (Fig. 4) Placas eritematosas maceradas, fisuras y erosiones en cuello, pliegues axilares, submamarios e inguinales, área perineogenital e interglútea. (Fig. 5) Exámenes complementarios Laboratorio: s/p. Laboratorio: s/p. Citodiagnóstico de Tzanck: células acantolíticas. Laboratorio: s/p. Laboratorio: VSG: 30 mm/h, resto s/p. Citodiagnóstico de Tzanck: células acantolíticas. Biopsia de piel (fig.6) Fenómenos acantolíticos que comprometen la mitad basal del epitelio con formación focal defisuras suprabasales. Despegamiento ampollar intraepitelial asociado a fenómenos acantolíticos en todo el espesor del epitelio. Acantólisis epidérmica asociada a disqueratosis. Epidermis con fisuras suprabasales asociadas a cambios acantolíticos. En sectores se evidencia la imagen en pared de ladrillos dilapidada. Tratamiento Tópico: corticoides, antibacterianos y antifúngicos combinados. Sistémico: corticoides, antibióticos, retinoides, fluconazol,aciclovir profiláctico. Quirúrgico: criocirugía de lesiones en dorso. Tópico:cremas combinadas con corticoides, antibióticos y antimicóticos. Sistémico:corticoesteroides, antibióticos, retinoides. Tópico:asociación de cremas con corticoides, antibióticos y antifúngicos. Sistémico:corticoesteroides, antibióticos, retinoides, dapsona. Quirúrgico: criocirugía, láser CO2. Tópico: corticoides, antibacterianos y antifúngicos combinados, tacrolimus. Sistémico: corticoides, antibióticos, retinoides, dapsona,metotrexato, fluconazol,aciclovir profiláctico. Quirúrgico: criocirugía, láser CO2. Evolución Favorable; transitoria. Resolución de placas en dorso luego de la criocirugía. Buena respuesta al tratamiento instaurado en cada brote. Involución progresiva de la dermatosis con el paso de los años. Tórpida a pesar de la combinación de las diferentes modalidades terapéuticas. Favorable; transitoria. Recaídas ante nuevos estímulos. 159 160 Viajando por el mundo de la Genética ► Pénfigo crónico familiar benigno (enfermedad de Hailey-Hailey) Fig. 4. Caso 3: placas eritematosas de límites netos, maceradas con pequeñas erosiones y fisuras en pliegues submamarios. Fig. 1. Caso 1: placa eritematosa con borde de avance circinado que contiene vesículas y costras melicéricas, superficie macerada, erosiva y descamativa que desborda hueco axilar derecho. Fig. 5. Caso 4: en pliegues inguinales, con extensión a vulva, región perineal y cara interna de muslos, placas eritematosas con bordes de avance circinado que contienen vesículas y escamocostras. Fig. 2. Caso 1: placa eritematoescamosa en dorso. Fig. 3. Caso 2: en pliegues inguinales, placas eritemato-escamosas que se extienden periféricamente con superficie macerada con erosiones y fisuras. Fig. 6: A la izquierda a 100X con H&E: epidermis con despegamiento ampollar suprabasal asociado a fenómenos acantolíticos que se extienden al espesor del epitelio. Dermis con moderado infiltrado inflamatorio linfocitario perivascular. En el recuadro a la derecha a 400 X con H&E: se observan fenómenos acantolíticos en el techo de la ampolla. Mercedes Fandiño y colaboradores a menudo es positivo en las zonas afectadas5,18,19. Es frecuente la sobreinfección bacteriana y el desarrollo de adenopatías regionales sin compromiso del estado general6,14. Las lesiones suelen emanar olor desagradable cuando se sobreinfectan y se acompañan de prurito, ardor, sensación de quemazón e incluso dolor; limitando las actividades físicas, laborales y sociales, disminuyendo así la calidad de vida del paciente1,10,11,16. La sintomatología suele ser más intensa en los meses de verano1,18. Con menor frecuencia puede afectar el rostro, el escote, los hombros, la espalda e incluso el abdomen1,3,10,21. En el dorso se presenta como placas eritematoescamosas de aspecto psoriasiforme. En el cuero cabelludo produce lesiones descamativas que simulan una dermatitis seborreica5,11. Las mucosas oral, laríngea, esofágica, conjuntival y el surco balanoprepucial pueden afectarse, aunque no es lo habitual5,6,11. En la mayoría de los casos la enfermedad tiene una extensión relativamente limitada aunque puede extenderse a toda la superficie cutánea y constituir un cuadro de eritrodermia7,17. En las uñas, Burge ha descripto un signo muy característico, representado por múltiples estrías blancas longitudinales asintomáticas que está presente en el 70% de los pacientes y constituye la primera o única manifestación de la enfermedad1,9,17. En nuestros pacientes, las lesiones comprometían los grandes pliegues, eran dolorosas y pruriginosas. Dos de ellos tenían exacerbación en las temporadas estivales. Una paciente presentó una placa eritematoedematosa y descamativa en la espalda. En ninguno se evidenció compromiso ungueal. El diagnóstico definitivo se realiza con el estudio anatomopatológico de la piel comprometida3,5,6. La histología se caracteriza por hendiduras o ampollas intraepidérmicas secundarias a acantólisis suprabasal extensa, que afecta a varias capas del estrato espinoso, respetando el epitelio de las estructuras anexiales (folículo piloso y glándulas sudoríparas). La imagen en pared de ladrillos dilapidada suele graficar la cohesión parcial entre los queratinocitos, a pesar de la desaparición masiva de los puentes intercelulares. En el interior de las ampollas se ven células acantolíticas. En ocasiones puede observarse algún queratinocito disqueratósico a nivel de la capa granulosa. Las papilas dérmicas elongadas y cubiertas por una o varias capas de queratinocitos, se conocen como vellosidades y protruyen hacia el interior de la ampolla. La dermis superficial muestra un infiltrado inflamatorio perivascular de intensidad variable1,5. Las pruebas de inmunofluorescencia directa e indirecta son negativas8,11. Por microscopía electrónica se observa un defecto en la adhesión desmosómica con separación de los tonofilamentos de los desmosomas y una reducción de estos últimos en las superficies celulares. Alrededor del núcleo se observa material electrodenso8,11. El aspecto clínico y la localización de las lesiones orientan, con cierta frecuencia, hacia otras dermatosis tales como psoriasis invertida, tineas, intertrigos de diferente etiología, dermatitis seborreica, candidiasis, verrugas, leucoplasia, dermatitis de contacto, dermatitis atópica, pénfigo vulgar y vegetante. El signo de Burge debe diferenciarse de la enfermedad de Darier1,5,9,11. El diagnóstico diferencial histológico se plantea fundamentalmente con el pénfigo vulgar (donde la acantólisis es menos pronunciada, limitándose a las capas inferiores de la epidermis, suele afectar el epitelio de las estructuras anexiales y la inmunofluorescencia es positiva), la enfermedad de Darier (ya que muestra un grado menor de acantólisis, la disqueratosis es más llamativa con formación de múltiples cuerpos redondos y granos) y con la dermatosis acantolítica transitoria o enfermedad de Grover ( con la cual son prácticamente indistinguibles, diferenciándose únicamente porque en ésta la acantólisis es focal y se limita a pocas crestas epidérmicas) 1,7,22. No existe hasta la fecha un tratamiento específico de la enfermedad ni tampoco profilaxis efectiva de las recidivas, excepto proteger la piel de ciertos estímulos como la fricción, el calor o el sudor1,5. Identificar y evitar dichos factores precipitantes, constituye el primer paso en la terapéutica de esta entidad4. Si se sospecha una infección secundaria por el HSV debe administrarse el tratamiento antiviral apropiado11. Tratamiento tópico: la mayoría de los pacientes suele controlar los brotes con cremas con corticoesteroides23. La asociación de las mismas con antibióticos y antimicóticos son de utilidad para combatir la sobreinfección agregada1,5. Los análogos tópicos de la vitamina D3, como el tacalcitol, calcipotriol y calcitriol regulan los niveles de Ca2+ intra e intercelulares induciendo la diferenciación epidérmica y preservando la estructura e integridad desmosómica3,5,24. La ciclosporina y el tacrolimus tópico al 0,1% tienen un mecanismo de acción similar. El uso de pimecrolimus también ha mostrado buenos resultados, con rápida mejoría de las lesiones cutáneas y sin reacciones adversas locales ni complicaciones sistémicas5,25-27. Tratamiento sistémico: el uso de antibióticos orales, a dosis bajas y por períodos cortos de tiempo, es de utilidad cuando las lesiones se sobreinfectan1. La metilprednisona en dosis de 20 a 40 mg/ día ha mostrado ser beneficiosa para controlar exacerbaciones5,11. La dapsona se muestra efectiva en dosis de 50 a 250 mg/día5,17,28. La ciclosporina es eficaz en dosis de 2,8 a 5 mg/kg/día, pero la hipertensión arterial y la nefrotoxicidad limitan su uso a largo plazo5,29. El acitretín a dosis de 25 mg por día y otros retinoides como la isotretinoina y el etretinato, se usan con resultados variables5,30. Otras opciones terapéuticas incluyen: metotrexate, cuyas dosis varían entre 7,5 a 15 mg semanales; la vitamina E en dosis de 800 a 1200 UI/ día; la talidomida y agentes biológicos como el etanercept y el alefacept31-37. Tratamiento quirúrgico: la extirpación quirúrgica con posterior injerto de piel se aconseja para casos de extensión limitada, que no responden a ningún tratamiento y que son incapacitantes para el paciente. Esta técnica es poco recomendable ya que se asocia a considerable morbilidad con un alto riesgo de infecciones, pérdida de injerto y retracciones cutáneas con resultados estéticos pobres5. Otros métodos comprenden la criocirugía, la dermoabrasión, la vaporización con láser CO2, el Erbium-YAG y recientemente con el dye láser5,23,38-40. La radiofrecuencia, 161 162 Viajando por el mundo de la Genética ► Pénfigo crónico familiar benigno (enfermedad de Hailey-Hailey) como otras técnicas quirúrgicas, produce la ablación de los tejidos en las áreas afectadas, siendo un procedimiento efectivo, simple y de bajo costo41. Tratamiento físico: la radioterapia superficial, la terapia con ácido 5-aminolevulínico y el PUVA se emplean como otras opciones terapéuticas en casos recalcitrantes5,42-44. Toxina botulínica: la toxina botulínica tipo A podría ser una alternativa terapéutica segura y efectiva, ya que actúa inhibiendo la transmisión colinérgica de fibras posganglionares simpáticas de las glándulas sudoríparas, reduciendo el sudor, causa frecuente de las exacerbaciones cutáneas45,46. El curso de la enfermedad es crónico con brotes recurrentes durante años1. En algunos pacientes, las lesiones aparecen casi en forma continua. En otros, las remisiones son prolongadas11. Muchos de ellos refieren mejoraría con la edad10-12,19. Esto fue observado en el caso 2, varón de 76 años, en quien la dermatosis fue involucionando quedando limitada a los pliegues inguinales, con buena respuesta al tratamiento local. Se reportaron pocos casos de epiteliomas basocelulares y espinocelulares desarrollados sobre las lesiones de esta entidad. La mayoría de ellos se asociaron a otros factores de riesgo47-50. ► CONCLUSIÓN El pénfigo crónico familiar es una genodermatosis benigna que afecta considerablemente la calidad de vida del paciente. Diversas patologías clínicas e histológicas suelen mencionarse dentro de los diagnósticos diferenciales, por lo cual el diagnóstico en la mayoría de los casos puede ser tardío. El gran desafío es la terapéutica. Lamentablemente la totalidad de los tratamientos descriptos hasta el momento apenas logran controlar la enfermedad. Los casos que presentamos no fueron la excepción. En nuestra experiencia el mejor resultado se logró con la combinación de varios de ellos. Sólo pudimos mantener a los pacientes sin lesiones por un período mayor a 3 meses, cuando recibieron corticoides por vía oral. Es importante mencionar que algunos de ellos no toleraron el tratamiento con criocirugía o láser de CO2 fraccionado. ► BIBLIOGRAFÍA 1. Vélez, A.; Medina, I.; Moreno, J.C.: Enfermedad de Hailey-Hailey. Piel 2001; 16: 272-277. 2. Chavarría, E.; Mauleón, C.; González-Carrascosa, M.; Bueno, C.; Suárez, R.: Placas eritematosas erosivas en caras laterales del cuello, axilas e ingles. Pénfigo benigno familiar o enfermedad de Hailey-Hailey. Actas Dermosifiliogr 2004; 95: 467-469. 3. Franco, M.; Malieni, D.; Belatti, A.; Galimberti, R.: Enfermedad de Hailey-Hailey. Dermatol Argent 2011; 17: 268-275. 4. Szigeti, R.; Kellermayer, R.: Autosomal-dominant calcium ATPase Disorders. J Invest Dermatol 2006; 126: 2370-2376. 5. Sánchez, M.P.; Pérez, J.; Lázaro, A.C.; Grasa, M.P.; Carapeto, F.J.: Enfermedad de Hailey-Hailey y modalidades terapéuticas, Med Cutan Iber Lat Am 2005; 33: 83-90. 6. Rodríguez Acar, M.; Ramos Garibay, A.; Sánchez Ferra, D.: Pénfigo benigno familiar (Enfermedad de Hailey- Hailey). Rev Cent Dermatol Pascua 2009; 18: 25-30. 7. Bores, A.M.; Bores, I.A.; Chichotky, E.; Allamtrese, J.; Neiman, A.; Panossian, A.; Cardonatti, G.; Panzeri, R.; Stella, I.; Pérgola, F.: Pénfigo familiar benigno crónico: causa de rechazo conyugal. Rev Asoc Méd Argent 2006; 119: 31-35. 8. Bonavía, P.; Busso, C.; Valdéz, R.; Anaya, J.: Enfermedad de Hailey Hailey verrugosa de localización exclusivamente vulvar. Comunicación de un caso. Dermatol Argent 2010; 16: 359-362. 9. Kumar, R.; Zawar, V.: Longitudinal leukonychia in Hailey-Hailey Disease: a sign not to be missed. Dermatol Online J 2008; 14 (3): 17. 10. Gisondi, P.; Sampogna, F.; Girolomoni, G.; Abeni, D. Severe impairment of quality of life in Hailey-Hailey disease. Acta Derm Venereol 2005; 85: 132-135. 11. Graham-Brown, R.A.C.: Pénfigo benigno familiar (enfermed de Hailey-Hailey). En: Fitzpatrick, T.B.; Freedberg, I.M.; Eisen, A.Z.; Wolff, K.: Dermatología en Medicina General. Ed. Panamericana, Buenos Aires, 2005; 68: 705-708. 12. Viglioglia, P.A.: Penfigo crónico familiar benigno. Act Terap Dermatol 2010; 33: 123-125. 13. Romano, M.S.; Gallardo, C.; Garlatti, M.I.: Enfermedad de Hailey Hailey. Arch Argent Dermatol 2003; 53: 27-31. 14. Cordero, A.; Kriner, J.; Madeo, V.: Pénfigo familiar benigno (Hailey Hailey). Arch Argent. Dermatol 1970; 20: 83-84. 15. Leinonen, P.T.; Hägg, P.M.; Peltonen, S.; Jouhilahti, E.M.; Melkko, J.; Korkiamäki, T.; Oikarinen, A.; Peltonen, J.: Reevaluation of the normal epidermal calcium gradient, and analysis of calcium levels and ATP receptors in Hailey-Hailey and Darier epidermis. J Invest Dermatol 2009; 129: 1379-1387. 16. Hunt, R.; O’Reilly, K.; Ralston, J.; Kamino, H.; Shupack, J.L.: Familial benign chronic pemphigus (Hailey-Hailey disease). Dermatol Online J 2010; 16 (11): 14. 17. Burge, S.: Hailey-Hailey disease: the clinical features, response to treatment and prognosis. Br J Dermatol 1992; 126: 275-282. 18. Pierini, D.O.; Rosner, S.; Sánchez Navarro, J.; Abulafia, J.: Pénfigo benigno familiar crónico (Hailey-Hailey). Arch Argent Dermatol 1953; 3: 259-265. 19. Casalá, A.M.; Abulafia, J.: Pénfigo benigno familiar crónico (Hailey-Hailey). Arch Argent Dermatol 1957; 7: 77-89. 20. Cabrera, H.N.: Pénfigo benigno familiar tricofitoide (Chevallier, 1992). Arch Argent Dermatol 1998; 48: 297-9. 21. Dajani, Z.A.; Mutasim, D,F.: Ectopic facial Hailey-Hailey disease. J Am Acad Dermatol 2011; 65: 223-224. 22. Rueda, X.; Amaya, A.: Enfermedad de Hailey-Hailey. Rev Asoc Col Dermatol 2008; 16: 38-39. 23. Galimberti, R.L.; Kowalczuk, A.M.; Bianchi, O.; Bonino, M.V.; Garcia Garcia, A.: Chronic Benign Familial Pemphigus. Int J Dermatol 1988; 27: 495-500. 24. Bianchi, L.; Chimenti, M.; Giunta, A.: Treatment of Hailey-Hailey disease with topical calcitriol. J Am Acad Dermatol 2004; 51: 475-476. 25. Tchernev, G.; Cardoso, J.: Familial benign chronic pemphigus (Hailey-Hailey disease): use of topical immunomodulators as a modern treatment option. Rev Med Chile 2011; 139: 633-637. 26. Galarza, V.; Castro, E.; Muñoz, S.: Enfermedad de Hailey Hailey y tacrolimus 0.1%: una opción terapéutica. Folia Dermatol Perú 2007; 18: 77-80. 27. Sand, C.; Thomsen, H.K.: Topical tacrolimus ointment is an effective therapy for Hailey-Hailey disease. Arch Dermatol 2003; 139: 1401-1402. 28. Johnson, B.: Benign familial chronic pemphigus treated with dapsone. J Natl Med Assoc1972; 64: 326-327. 29. Nanda, A.; Khawaja, F.; Harbi, R.; Nanda, M.; Dvorak, R.; Alsaleh, Q.A.: Benign familial pemphigus (Hailey-Hailey disease) responsive to low dose cyclosporine. Indian J Dermatol Venereol Leprol 2010; 76: 422-424. 30. Berger, E.M.; Galadari, H.I.; Gottlieb, A.B.: Successful treatment of Hailey-Hailey disease with acitretin. J Drugs Dermatol 2007; 6: 734-736. 31. D’Errico, A.; Bonciani, D.; Bonciolini, V.; Verdelli, A.; Antiga, E.; Fabbri, P.; Caproni, M.: Hailey- Hailey disease treated with methotrexate. J Dermatol Case Rep 2012; 6: 49-51. 32. Vilarinho, C.; Ventura, F.; Brito, C.: Methotrexate for refractory Hailey-Hailey disease. J Eur Acad Dermatol Venereol 2010; 24:106. 33. Fairris, G.; White, J.; Leppard, B.; Goodwin, P.: Methotrexate for intractable benign familial chronic pemphigus. Br J Dermatol 1986; 115: 640. 34. Ayres, S.Jr.: Hailey- Hailey disease: response to vitamin E therapy. Mercedes Fandiño y colaboradores Arch Dermatol 1983; 119: 450. 35. Schnitzler, L.: Effet benefique de la thalidomide dans un cas de pemphigus de Hailey-Hailey. Ann Dermatol Venereol 1984;111: 285-286. 36. Hurd, D.S.; Johnston, C.; Bevins, A.: A case report of Hailey-Hailey disease treated with alefacept (Amevive). Br J Dermatol 2008; 158: 399-401. 37. Norman, R.; Greenberg, R.G.; Jackson, J.: Case reports of etanercept in inflammatory dermatoses. J Am Acad Dermatol 2006; 54: S139-42. 38. Hamm, H.; Metze, D.; Bröcker, E.B.: Hailey-Hailey disease. Eradication by dermabrasion. Arch Dermatol 1994; 130:1143-1149. 39. Chouela, E.; Retamar, R.; Gonzalez, Z.; Kien, M. C.; Chouela, E.N.: Enfermedad de Hailey-Hailey. Comunicación de un caso tratado con láser de dióxido de carbono. Dermatol Argent 2008; 14: 215219. 40. Kruppa, A.; Korge, B.; Scharffetter-, Kochanek, K.; Hunzelmann, N.: Successful treatment of Hailey- Hailey disease with a scanned carbon dioxide laser. Acta Derm Venereol 1999; 80: 53- 54. 41. Nandini, A.; Venkataram, M.: Hailey-Hailey disease: a novel method of management by radiofrequency surgery. J Cutan Aesthet Surg 2008; 1: 92–93. 42. Roos, D.E.; Reid, C.M.: Bening familial pemphigus: little benefit from superficial radiotherapy. Australas J Dermatol 2002; 43: 305-308. 43. Ruiz-Rodriguez, R.; Alvarez, JG.; Jaén, P.; Acevedo, A.; Córdoba, S.: Photodynamic therapy with 5- aminolevulinic acid for recalcitrant familial pemphigus (Hailey- Hailey disease). J Am Acad Der- matol 2002; 47: 740-742. 44. Hums, R.: PUVA-Therapie bei Pemphigus chronicus benignus familiaris Hailey-Hailey. Dermatol Monatsschr 1984; 170: 715-718. 45. López Ferrer, A.; Alomar A.: Toxina botulinica A en el tratamiento del penfigo benigno familiar. Actas Dermosifiliogr 2012; 103: 532-535. 46. Bessa, G.R.; Grazziotin, T.C.; Manzoni, A.P.; Weber, M.B.; Bonamigo, R.R.: Hailey- Hailey disease treatment with Botulinum toxin type A. An Bras Dermatol 2010; 84: 717-722. 47. Furue, M.; Seki, Y.; Oohara, K.; Ishibashi, Y.: Basal cell epithelioma arising in a patient with Hailey-Hailey disease. Int J Dermatol 1987; 26: 461-462. 48. Von Felbert, V.; Hampl, M.; Talhari, C.; Engers, R.; Megahed, M.: Squamous cell carcinoma arising from a localized vulval lesion of Hailey-Hailey disease after tacrolimus therapy. Am J Obstet Gynecol 2010; 203: 5-7. 49. Holst, V.A; Fair, K.P; Wilson, B.B; Patterson, J.W.: Squamous cell carcinoma arising in Hailey-Hailey disease. J Am Acad Dermatol 2000; 43: 368-371. 50. Cockayne, S.E.; Rassl, D.M.; Thomas, S.E.: Squamous cell carcinoma arising in Hailey-Hailey disease of the vulva. Br J Dermatol 2000; 142: 540-542. Dra. M. Fandiño Carlos Casares 2208 1824-Lanús, Pcia. de Buenos [email protected] 163